C. LOI N° 2019-774 DU 24 JUILLET 2019 RELATIVE À L'ORGANISATION ET À LA TRANSFORMATION DU SYSTÈME DE SANTÉ PARUE AU JO N° 172 DU 26 JUILLET 2019
L'application de la loi relative à l'organisation et à la transformation du système de santé (OTSS) s'est sensiblement accélérée au cours du dernier exercice, à l'exception toutefois des ordonnances , nombreuses et très attendues, pour lesquelles le Parlement a consenti plusieurs reports en raison de la crise sanitaire.
1. La publication des ordonnances prévues par la loi OTSS : un léger progrès mais un retard global qui maintient les acteurs dans l'attente
Ce texte comportait, ainsi que la commission des affaires sociales l'avait regretté, un grand nombre d'habilitations du Gouvernement à légiférer par ordonnance dans les champs suivants :
- la procédure de certification des professionnels de santé ( article 5 ) ;
- l'adaptation du statut des praticiens hospitaliers ( article 13 ) ;
- les modalités d'organisation et de gouvernance des hôpitaux de proximité ( article 35 ) dont la loi de financement de la sécurité sociale pour 2020 a précisé sans attendre les conditions de financement ;
- la réforme du régime des autorisations sanitaires ( article 36 ) ;
- les compétences des commissions médicales d'établissement et de groupement et les conditions dans lesquelles les établissements parties à un groupement hospitalier de territoire (GHT) peuvent décider de fusionner certaines de leurs instances ( article 37 ) ;
- l'identification et l'authentification des usagers du système de santé pour accompagner le développement des usages numériques en santé ( article 49 ) ;
- les conditions de certification des logiciels en vue de la généralisation par étapes de la prescription électronique d'une part, et l'évaluation de ces logiciels d'autre part ( article 55 ) ;
- l'organisation et fonctionnement des agences régionales de santé (ARS), par des mutualisations de leurs actions, en allégeant des procédures et formalités pour prendre en compte des caractéristiques de certains territoires ( article 64 ) ;
- le développement de l'exercice coordonné au sein des communautés professionnelles territoriales de santé, des équipes de soins primaires, des centres et maisons de santé, notamment pour faciliter leur création ou permettre le versement d'intéressements collectifs ou individuels ( article 64 ) ;
- en tant que de besoin, diverses mises en cohérence ( article 64 ).
À ce jour, seules quatre ordonnances sur les onze pour lesquelles la loi OTSS a donné habilitation au Gouvernement ont été publiées et sept sont en attente de publication. L'article 14 de la loi n° 2020-290 du 23 mars 2020 d'urgence pour faire face à l'épidémie de Covid-19 a prolongé de 4 mois les délais qui n'avaient pas expiré à sa date de publication et, par ailleurs, l'article 24 de la loi n° 2020-734 du 17 juin 2020 relative à diverses dispositions liées à la crise sanitaire a reporté plus ponctuellement les délais dans lesquels le Gouvernement pouvait prendre certaines ordonnances ou d'autres mesures d'application de cette loi. Ces retards de publication, qui s'expliquent ainsi en grande partie par la crise sanitaire, se montrent particulièrement dommageables dans la mesure où ils ont figé ou compromis l'examen parlementaire de certaines dispositions se rapportant à l'organisation du système de soins .
Le tableau ci-après récapitule les calendriers de publication des ordonnances précitées , tels que modifiés par les diverses lois instaurant ou prorogeant l'état d'urgence sanitaire.
|
Champ |
Délai limite
|
Date limite
|
Statut de la publication |
|
|
Art. 5 |
Procédure de certification des médecins |
24 mois |
24 juillet 2021 |
En attente |
|
Art. 5 |
Procédure de certification des autres professionnels de santé |
24 mois |
24 juillet 2021 |
En attente |
|
Art. 13 |
Carrières hospitalières |
20 mois |
24 mars 2021 |
ordonnance n° 2021-292 du 17 mars 2021 |
|
Art. 35 |
Organisation et gouvernance des hôpitaux de proximité |
22 mois |
24 mai 2021 |
En attente |
|
Art. 36 |
Régime des autorisations sanitaires |
22 mois |
24 mai 2021 |
En attente |
|
Art. 37 |
Groupements hospitaliers de territoires (GHT) |
20 mois |
24 mars 2021 |
ordonnance n° 2021-291 du 17 mars 2021 |
|
Art. 49 |
Développement des usages numériques du système de santé |
22 mois |
24 mai 2021 |
En attente |
|
Art. 55 |
Prescription électronique |
16 mois |
24 novembre 2020 |
ordonnance n° 2020-1408 du 18 novembre 2020 |
|
Art. 64 |
Organisation et fonctionnement des ARS |
16 mois |
24 novembre 2020 |
ordonnance n° 2020-1407 du 18 novembre 2020 |
|
Art. 64 |
Exercice coordonné de la médecine libérale |
22 mois |
24 mai 2021 |
En attente |
|
Art. 64 |
Mise en cohérence des textes |
28 mois |
24 novembre 2021 |
En attente |
2. La réorganisation des études de santé : des inquiétudes sur le premier cycle et une réforme de l'accès à l'internat toujours attendue
Les dispositions détaillées aux articles 1 er et 2 de la loi OTSS portent d'importantes modifications des trois cycles constitutifs des études en médecine, maïeutique, odontologie et pharmacie (MMOP).
a) L'accès aux études de santé : une réforme qui présente déjà des défauts
L' article 1 er détaille une réforme ambitieuse du premier cycle d'études médicales , très largement renvoyée à un décret en Conseil d'État, mais qui affirme néanmoins dans la loi le principe d'une orientation progressive des étudiants à partir de plusieurs portails de licence initiaux . Cet objectif, énoncé en des termes dont votre commission avait déploré l'imprécision, ne s'était traduit dans la loi que par deux mesures principales : la suppression de la première année commune aux études de santé (PACES) et la suppression de la prise en compte du numerus clausus pour l'accès à la deuxième année du premier cycle , auquel se substitue la détermination de capacités d'accueil définies par les universités elles-mêmes.
Les textes réglementaires d'application de cette réforme (décret du 4 novembre 2019 215 ( * ) et arrêté ministériel du même jour 216 ( * ) ) ont été présentés en détail dans le précédent rapport de la commission sur l'application de cette loi.
Cependant, au moment de la rédaction du présent rapport, l'accès en deuxième année des étudiants de première année, qui regroupent les redoublants de PACES de l'année 2019-2020 et les « primo-arrivants » de la PASS (parcours accès santé spécifique) et de la L.AS (licence avec option accès santé), pose d'importants problèmes liés à un défaut d'anticipation du Gouvernement dans l'application de la réforme. La commission a interpelé le Gouvernement sur cette situation à l'occasion des questions d'actualité au Gouvernement et des débats sur la proposition de loi visant à améliorer le système de santé par la confiance et la simplification.
L'année 2020-2021 : une année
universitaire de transition à fort enjeu
pour les nouveaux
étudiants en santé
À un peu plus d'un mois du concours d'entrée en deuxième année de premier cycle, de nombreuses craintes ont été exprimées par les étudiants éprouvant pour la première fois la nouvelle mouture de la première année de formation en santé.
En effet, en cette année de transition, deux catégories d'étudiants de première année coexistent et font face à des voies de sélection distinctes. D'une part, les étudiants en santé d'avant-réforme - les PACES - qui sont autorisés à redoubler s'ils le souhaitaient et qui bénéficient de places réservées , déduites du numerus apertus , c'est-à-dire de la capacité totale d'accueil en seconde année d'étude ; d'autre part, la deuxième voie de sélection concerne les étudiants inscrits pour la première fois en PASS et en L.AS cette année.
Le nombre de places réservées aux « PACES », fixé par un arrêté du 25 janvier 2021 217 ( * ) , s'élève à 6 482 et les chiffres progressivement arrêtés par les différentes universités semblent indiquer que la capacité totale d'accueil restera équivalente à celle de l'année universitaire dernière . Ainsi, la réservation actée de places aux redoublants de l'ancien système ne manquerait pas d'exposer la seconde catégorie d'étudiants à un taux d'échec potentiel particulièrement élevé .
À cela s'ajoute le fait qu'ils ne pourront pas redoubler en cas de non-sélection, contrairement à leurs prédécesseurs. Ainsi, l'esprit de la loi OTSS, qui anticipait l'injustice de cette situation dans l'exposé des motifs de l'article 1 er (« une part d'augmentation pour cette seule année du nombre d'étudiants admis en deuxième année sera spécifiquement dédiée à la gestion de ces redoublants, afin de ne pas créer d'inégalités au détriment des étudiants primants, qui commenceront leur cursus à la rentrée universitaire 2020 ») ne semble pas en voie d'être respecté.
Les étudiants en santé, légitimement inquiets à l'imminence du concours d'accès en deuxième année, ont largement fait part de leurs préoccupations auprès des parlementaires, qui ont adressé plusieurs questions au ministère de l'enseignement supérieur 219 ( * ) , lequel n'a pour l'heure apporté que des réponses élusives.
Saisi par 5 étudiants en PASS, le Conseil d'État a suspendu, dans une ordonnance de référé du 28 avril 2021, l'arrêté du 25 janvier 2021 qui fixait le nombre de places ouvertes en 2 e année des filières MMOP pour les derniers redoublants Paces à la rentrée 2021. L'arrêté laisse « un nombre de places résiduel » aux étudiants actuellement en Pass. et « un doute sérieux » apparaît quant à la légalité du texte qui se fonde uniquement sur les taux de réussite en Paces pour fixer le nombre de places disponibles en 2 e année.
Le Gouvernement a annoncé un nouvel arrêté, publié le 5 mai 2021 .
b) La réforme des ECN toujours en attente
L' article 2 de la loi, tout aussi ambitieux, n'a néanmoins pas connu la même vélocité de traduction réglementaire. Il poursuit un objectif similaire de redéfinition de l'accès au troisième cycle des études médicales (également connu sous le nom d'internat), actuellement conditionné au passage des épreuves classantes nationales (ECN) . Ces ECN ont fait l'objet de plusieurs critiques, récemment amplifiées par la récurrence de plusieurs dysfonctionnements dans leur tenue, la principale d'entre elles concernant la place excessive qu'elles prennent dans l'orientation professionnelle des candidats. L'article 2 entend donc y substituer un examen composé d'un « contrôle des connaissances » et d'un « contrôle des compétences », sans pour autant fondamentalement revenir sur le principe du classement.
Le contenu du décret en Conseil d'État attendu
- Les modalités nationales d'organisation des épreuves de connaissances et de compétences qui se substitueront aux ECN ;
- les conditions et modalités d'accès au troisième cycle des études de médecine ;
- les modalités d'organisation du troisième cycle des études de médecine et de réalisation de stages auprès de praticiens agréés-maîtres de stages des universités ;
- les modalités de répartition des postes ouverts aux étudiants accédant au troisième cycle des études de médecine par spécialité et par subdivision territoriale, compte tenu des capacités de formation et des besoins prévisionnels du système de santé en compétences médicales spécialisées ;
- les modalités d'affectation sur ces postes, par spécialité et centre hospitalier universitaire ;
- les modalités de changement d'orientation ;
- les modalités de mise en oeuvre de l'autonomie supervisée en pratique ambulatoire.
La réforme des ECN tarde à entrer en vigueur , à l'exception d'un arrêté du 2 septembre 2020 220 ( * ) modifiant à la marge la banque nationale des questions tirées au sort pour le passage de l'examen, afin que ce dernier tienne compte des modifications apportées au premier et au deuxième cycle d'études médicales.
Les retards pris dans la réforme dus à la crise sanitaire ont contraint le Gouvernement à demander, par la loi du 17 juin 2020 221 ( * ) , à ce que son application soit reportée à la rentrée 2021, rendant son aboutissement nécessaire pour le premier semestre 2023 .
Concernant le stage de pratique ambulatoire en autonomie supervisée, issu à l'origine d'une disposition adoptée au Sénat, le ministre des solidarités et de la santé, interpellé sur ce sujet lors des débats sur la PPL « Ségur » en février 2021, a indiqué qu'un décret avait été publié, faisant référence au décret n° 2020-951 du 30 juillet 2020 relatif aux conditions de l'agrément des maîtres de stage des universités accueillant des étudiants de deuxième et de troisième cycle des études de médecine. Ce texte a été pris, toutefois, sur le fondement de l'article 4 de la loi OTSS, dans une perspective plus large de développement de la maîtrise de stage ambulatoire pour parvenir à une capacité de formation suffisante sur l'ensemble du territoire. Il est complété de travaux en cours portant sur la diversification des terrains de stage pour identifier les conditions de réalisation et de développement de ces stages dans ces territoires. Ces travaux sont certes utiles mais ils ne conduisent pas encore, à ce stade, à préciser les modalités de ces stages en autonomie supervisée spécifiquement visés par le texte de loi.
3. Les mesures de réforme des carrières en santé : des effets d'annonce ambitieux, une application enfin engagée
a) L'ordonnance « carrières hospitalières » : une facilitation de l'exercice d'une activité libérale partielle
Une ordonnance du 17 mars 2021 222 ( * ) , prise en application de l'article 13 de la loi OTSS, porte plusieurs mesures relatives au recrutement et à l'exercice des praticiens hospitaliers des établissements publics de santé et à la liberté qui leur est laissée de s'adonner à une activité libérale à titre partiel .
Champ de l'ordonnance de l'article 13 de la loi OTSS
Le champ de l'habilitation décrit à l'article 13 de la loi OTSS vise les deux finalités suivantes :
- faciliter la diversification des activités entre l'activité hospitalière publique, des activités partagées entre structures de santé ou médico-sociales et un exercice libéral, dans leur établissement ou non, pour décloisonner les parcours professionnels et renforcer l'attractivité des carrières hospitalières ;
- simplifier et adapter les conditions et les motifs de recrutement par contrat pour mieux répondre aux besoins des établissements, notamment dans les spécialités où ces derniers rencontrent le plus de difficultés à recruter, et pour faciliter l'intervention des professionnels libéraux à l'hôpital.
L' article 1 er de l'ordonnance traite plus particulièrement des questions de recrutement .
Aux termes de l'article L. 6152-1 du code de la santé publique (CSP), qui ouvre le chapitre consacré aux « praticiens hospitaliers » des hôpitaux publics, cette qualité recouvre deux réalités principales :
- les médecins, odontologistes et pharmaciens qui exercent en établissement public de santé sous un statut de praticien hospitalier , dont le bénéfice est réservé aux lauréats du concours national de praticien hospitalier (CNPH) ;
- les médecins, odontologistes et pharmaciens qui y exercent après avoir été recrutés par contrat et qui, sous différents statuts présentant tous des distinctions de recrutement et de rémunération (« praticiens contractuels », « praticiens attachés », « assistants des hôpitaux », « cliniciens »), exercent des missions soit identiques à celles des praticiens statutaires, soit subalternes.
Le 1° de l'article 1 er réduit le renvoi de la loi aux personnels contractuels à son expression la plus simple : le a) supprime la mention des « conditions dans lesquelles, à titre exceptionnel, [les personnels contractuels] peuvent être recrutés par contrat de courte durée sans qu'il en résulte un manquement à la continuité des soins » et le b) procède de même avec le recrutement des praticiens « recrutés par contrat sur des emplois présentant une difficulté particulière à être pourvus ». Le 4° emprunte à la même logique, en supprimant la modalité particulière du détachement par contrat.
Le 2° enrichit le personnel hospitalier d'une nouvelle catégorie, celle des étudiants autorisés à exercer à titre de remplaçant la médecine, la pharmacie et l'odontologie, par ailleurs mentionnés à l'article 14 de la loi OTSS.
Le 3° élargit à tout praticien hospitalier sans considération de quotité de travail les conditions d'hospitalisation jusqu'alors réservées aux praticiens hospitaliers à temps plein, selon lesquelles les frais d'hospitalisation non remboursées par la sécurité sociale sont pris en charge par son établissement employeur.
Le 5° pose, dès le chapitre du CSP relatif à la composition des personnels hospitaliers, le principe d'une autorisation pour les praticiens statutaires et les praticiens contractuels, dont la quotité de travail est inférieure ou égale à 90 % des obligations de service d'un praticien exerçant à temps plein de l'exercice à titre professionnel d'une « activité privée lucrative » .
Enfin, le 6° se penche sur le problème spécifique de la concurrence potentielle que peut représenter pour un établissement public de santé la proche installation en libéral d'un praticien qui y a exercé - qui fait par ailleurs l'objet de l'article 14 de la loi OTSS - en l'étendant au cas particulier des groupements hospitaliers de territoire (GHT).
L' article 2 de l'ordonnance apporte davantage de précisions sur les modalités de cumul par les praticiens hospitaliers de leur activité hospitalière et d'une activité « libérale ».
Le 1° et le 2° étendent cette capacité de cumul, jusqu'alors réservée aux praticiens exerçant à temps plein, à tout praticien exerçant au minimum huit demi-journées par semaine .
Le a) et le b) du 3° détaillent les conditions du cumul, qui reprennent le droit actuel en les assouplissant pour les praticiens statutaires, pour lesquels une activité hospitalière de 8 ou 9 demi-journées par semaine ouvre droit à une activité libérale d'une demi-journée par semaine. Le c) précise la clause de non-concurrence des praticiens exerçant précédemment en établissement et s'établissant exclusivement en libéral en l'étendant à tous les établissements dans lesquels le praticien exerçait son activité libérale partielle.
De la même façon,
le
5°
et le
6°
introduisent le cas où le
praticien hospitalier exerce
son activité libérale dans plusieurs
établissements
- créant ainsi à son
profit une «
activité libérale
partagée
».
Enfin, l' article 3 prévoit une date d'entrée en vigueur fixée par décret et intervenant au plus tard au 1 er janvier 2022.
La commission des affaires sociales s'interroge sur la portée de la suppression de la seconde phrase du 2° de l'article L. 6152-1 du CSP , qui visait spécifiquement le cas de recrutement de praticiens contractuels pour de courtes durées et afin d'assurer la continuité des soins.
En effet, cette disposition fragilise l'identification par la loi du problème particulier du recours à l'intérim médical, phénomène dont l'ensemble des acteurs concernés s'accorde pour en dénoncer la forme et les montants engagés . La commission s'étonne d'autant plus de cette suppression que le problème fait l'objet, au sein de la proposition de loi visant à améliorer le système de santé par la confiance et la simplification, encore en discussion, d'un dispositif dédié approuvé par le Gouvernement.
b) Les mesures de lutte contre les pénuries de professionnels de santé
Quelques mesures réglementaires prévues pour les réformes annoncées visant à desserrer les contraintes pesant sur les zones sous-dotées , ont été prises depuis le précédent bilan d'application de cette loi.
Ainsi, l' article 12 , qui attribue aux médecins retraités ainsi qu'aux étudiants de troisième cycle la capacité de rédiger des certificats de décès afin de pallier les difficultés engendrées par la raréfaction de la ressource médicale, est enfin devenu applicable, à la suite de la publication du décret du 18 avril 2020 223 ( * ) .
• Toutefois, l' article 10 qui avait dessiné de façon plus précise les contours du statut de médecin adjoint afin d'élargir les possibilités de recours à ce statut notamment dans les zones sous-dotées, reste dans l'attente de la publication du décret d'application. Ce texte doit être pris après l'avis du conseil national de l'ordre des médecins.
Le médecin adjoint
Aux termes de l'article L. 4131-2 du code de la santé publique (CSP), peuvent être autorisés à exercer la médecine à titre de remplaçant d'un médecin toute personne ayant validé la totalité de son deuxième cycle d'études médicales (autrement dit, un « interne ») ou, pour certaines spécialités, tout interne ayant validé un nombre minimal de semestres.
Ces mêmes personnes peuvent par ailleurs être autorisées à exercer la médecine comme adjoint d'un médecin dans trois cas :
- dans les zones caractérisées par une offre de soins insuffisante ou par des difficultés dans l'accès aux soins ;
- en cas d'afflux saisonnier ou exceptionnel de population ;
- dans l'intérêt de la population, lorsqu'une carence ponctuelle est constatée dans l'offre de soins par le conseil départemental de l'ordre des médecins, le cas échéant sur proposition du maire de la commune.
c) Les mesures de fluidité entre ville et hôpital
À l'instar des mesures précédentes, les mesures de la loi destinées à faciliter les coopérations entre praticiens de ville et praticiens hospitaliers ont connu une légère augmentation de leur taux d'application.
• L' article 14 de la loi, issu d'une initiative de la commission des affaires sociales, se penchait sur l'interdiction faite aux praticiens démissionnaires d'un établissement public d'entrer en concurrence avec cet établissement, notamment par un exercice libéral, pendant les deux ans suivant la fin de leurs fonctions . Cette disposition, initialement contenue dans le code de santé publique, était inapplicable faute d'un décret, lequel n'avait pas jamais été pris en raison d'un périmètre d'interdiction vraisemblablement trop large et attentatoire à la liberté d'entreprendre. L'article 14 s'était donc efforcé de restreindre les conditions de cette interdiction par plusieurs critères (durée plafonnée à 24 mois, rayon kilométrique maximal de 10 km, quotité de travail effectuée à l'intérieur de l'établissement d'origine supérieure à 50 %).
Par ailleurs, ce même article 14 précise l'interdiction faite aux personnels hospitaliers exerçant en établissement public de santé à titre principal d'exercer à titre partiel une activité rémunérée susceptible d'entrer en concurrence directe avec cet établissement .
Si l'ordonnance précitée du 17 mars 2021 visant à favoriser l'attractivité des carrières médicales hospitalières a adapté les modalités de mise en oeuvre de la clause de non-concurrence dans le cadre des GHT, les mesures réglementaires attenduesn'ont toujours pas été prises. Le rapporteur général de la commission des affaires sociales avait souhaité, au cours de la discussion en première lecture de la proposition de loi visant à améliorer la confiance dans le système de santé par la confiance et la simplification, accélérer l'adoption de ces mesures en fixant un délai au Gouvernement 224 ( * ) . Comme l'a indiqué l'Assemblée nationale en nouvelle lecture, le ministère de la santé a précisé « que les mesures d'application de [cet article] figureraient dans l'ordonnance visant à réviser le statut de praticien hospitalier », ce qui n'a pas été le cas .
• L' article 15 a tendu à préciser la possibilité pour un professeur des universités praticien hospitalier (PU-PH) de maintenir une activité hospitalière en qualité de consultant au-delà de la limite d'âge de 67 ans . L'article prévoit qu'une partie de ces fonctions devra être réalisée dans un ou plusieurs établissements de santé publics non universitaires, ou encore dans des établissements sociaux ou médico-sociaux (ESMS) publics. Cette intention, intéressante en ce qu'elle permettra le décloisonnement de certains profils excessivement concentrés sur les établissements universitaires, est applicable depuis la publication d'un décret du 4 mai 2020 225 ( * ) .
• Enfin, l' article 16 présentait l'opportunité intéressante d' appliquer le statut de la fonction publique hospitalière à des professionnels de santé exerçant à temps non complet dans un établissement hospitalier , à des fins d'attractivité des métiers de l'hôpital public.
Il était notamment question de viser les masseurs-kinésithérapeutes, dont la mixité d'exercice entre la sphère libérale et la sphère hospitalière paraît particulièrement souhaitable. La liste des professionnels auxquels cette attraction statutaire sera ouverte a été énumérée par l'article 2 du décret du 26 juin 2020 226 ( * ) , qui rassemble les sages-femmes des hôpitaux, les psychologues , les diététiciens , les masseurs-kinésithérapeutes , les orthophonistes , les orthoptistes , les pédicures-podologues , les ergothérapeutes et les psychomotriciens .
• L' article 71 de la loi, issu d'un amendement sénatorial, est désormais applicable . Cet article a introduit une procédure dérogatoire d'autorisation d'exercice permettant à des médecins, dentistes, sages-femmes et pharmaciens titulaires de diplômes étrangers hors Union européenne de s'installer pour une durée déterminée en Guadeloupe, à Saint-Martin, à Saint-Barthélemy, en Guyane, en Martinique ou à Saint-Pierre et Miquelon.
Un décret en Conseil d'État en date du 31 mars 2020 227 ( * ) a précisé la procédure applicable à compter du 26 juillet 2020 . Il prévoit notamment les modalités de constitution des dossiers de candidature, la composition des commissions territoriales d'autorisation d'exercice prévues aux articles L. 4131-5 et L. 4221-14-3 du code de la santé publique, la procédure d'examen des candidatures ainsi que la possibilité pour le directeur général de l'ARS de suspendre le droit d'exercer en cas de danger grave pour les patients. La durée de l'autorisation d'exercice ne peut être inférieure à six mois ni s'étendre au-delà du 31 décembre 2025.
Un arrêté du 18 septembre 2020 228 ( * ) a ensuite déterminé , par structure d'accueil, profession et spécialité, le nombre de postes sur lesquels sont susceptibles d'être recrutés des professionnels dans chacune des collectivités concernées.
Peuvent ainsi être pourvus par cette voie dérogatoire :
- en Guyane, 213 postes de médecin, 2 postes de chirurgien, 4 postes de chirurgien dentiste, 6 postes de pharmacien et 5 postes de sage-femme ;
- en Martinique, 82 postes de médecin et 1 poste de pharmacien ;
- en Guadeloupe, 165 postes de médecin, 4 postes de chirurgien dentiste et 4 postes de pharmacien ;
- à Saint-Pierre et Miquelon, 4 postes de médecin.
Les directeurs généraux des ARS concernées et le représentant de l'État à Saint-Pierre et Miquelon devront établir un bilan annuel de l'application du dispositif dans leurs ressorts territoriaux respectifs.
d) Les mesures relatives aux Padhue
La loi s'est également penchée, dans son article 70 , sur un « angle mort » délaissé de la politique des carrières en santé : l' exercice des praticiens à diplôme hors Union européenne (Padhue).
Décrié depuis sa mise en place en 2007, le cadre juridique d'exercice des Padhue, initialement conçu comme transitoire et depuis pérennisé de fait, ne compte aujourd'hui qu'une seule voie d'accès au plein exercice de la médecine, réputée pour son caractère très sélectif : la procédure d'autorisation d'exercice (PAE) dite aussi « liste A ».
Il s'agit d'un concours destiné aux personnes n'ayant jamais exercé à titre professionnel dans les hôpitaux français , et à l'issue duquel les lauréats entament une période probatoire d'une (pour les candidats aux professions de chirurgien-dentiste, de sage-femme et de pharmacien) ou de trois années (pour les candidats à l'exercice de la médecine). Au terme de leur période probatoire, les candidats peuvent obtenir, après avis de la commission nationale d'autorisation d'exercice compétente pour leur profession et leur spécialité, placée auprès du centre national de gestion (CNG), une autorisation de plein exercice par décision du ministre chargé de la santé.
Cela étant, la plupart des Padhue, exerçant de fait dans des situations précaires et mal rémunérées laissées à la discrétion des établissements de santé recruteurs, ne sont pas éligibles à la PAE. De nombreux établissements hospitaliers situés en zones sous-dotées, confrontés à la désertification médicale et à l'inégale répartition sur le territoire des professionnels de santé, ont recruté des Padhue par voie contractuelle, en dehors de la PAE, pour remédier à des situations de vacance de postes.
Cette situation d'infraction à la loi est rendue possible par l'absence de pilotage centralisé du recrutement des Padhue. Tandis que les praticiens hospitaliers sont nommés par le centre national de gestion (CNG), le recrutement des Padhue se fait par contrat au sein de chaque établissement. Ce mode de recrutement contractuel et local, sans gestion au niveau national, explique que les établissements hospitaliers aient pu contourner les différentes législations interdisant le recrutement de nouveaux praticiens ne disposant pas du plein exercice
L'article 70 de la loi OTSS a porté l'ambition louable de régulariser ces situations particulières par trois modifications principales du régime juridique des Padhue :
- la mise en place d'une procédure d'autorisation, ad hoc et dérogatoire à la PAE , ouverte aux Padhue déjà recrutés, sous certaines conditions (condition de diplôme, condition de durée d'exercice et condition de présence un jour donné), et prévue pour s'appliquer jusqu'au 31 décembre 2021. Cette procédure, particulièrement complexe, prévoit pour les Padhue un examen à trois niveaux (commission régionale, commission nationale, décision ministérielle) de leurs dossiers de candidature ;
- à compter de l'extinction prévue de cette procédure d'autorisation dérogatoire, l'article 70 ne retient que la PAE de droit commun comme unique mode d'accès au plein exercice pour les Padhue . Elle procède à cet égard à quelques assouplissements de cette dernière, qui doit contenir un parcours probatoire dans un service agréé pour la formation des internes d'un an (pour les chirurgiens-dentistes et les sages-femmes) ou de deux ans (pour les médecins et les pharmaciens), lequel est sanctionné par une épreuve de vérification de connaissances ;
- enfin, l'exclusivité annoncée de cette voie dérogatoire d'accès des Padhue à l'exercice de la médecine entraîne la suppression de la possibilité de leur recrutement par les établissements de santé sous un statut contractuel .
Ces trois grandes modifications du statut des Padhue devaient encore faire l'objet d'importantes mesures réglementaires d'application, dont aucune n'avait été publiée au moment de la promulgation de l'état d'urgence sanitaire consécutif à l'épidémie de Covid-19 . Durant la première vague de cette dernière, la situation des Padhue a subi plusieurs modifications, inscrites dans l' ordonnance du 15 avril 2020 229 ( * ) dont le titre I er a partiellement gelé leur situation le temps de l'état d'urgence sanitaire et la loi du 17 juin 2020 230 ( * ) a reporté le maintien de la procédure d'autorisation dérogatoire au 31 décembre 2022 .
Deux décrets ont finalement été pris pour traduire les modifications portées par l'article 70 :
- un décret du 3 juin 2020 231 ( * ) , qui modifie la PAE de droit commun (celle de la « liste A ») en formalisant le premier accueil en établissement des Padhue lauréats des épreuves théoriques . Ce parcours probatoire prend désormais la forme d'un « parcours de consolidation des compétences », pour l'accomplissement duquel les candidats à la PAE devront faire l'objet d'une affectation ministérielle, subordonnée à leur rang de classement ;
- un décret du 7 août 2020 232 ( * ) précise pour sa part la procédure dérogatoire destinée aux Padhue déjà recrutés, qui peut donner lieu à une autorisation d'exercice temporaire.
4. Les mesures relatives aux hôpitaux : des réformes importantes encore en suspens
Sur le volet hospitalier de ce texte, largement renvoyé à des ordonnances, seule l'ordonnance sur les groupements hospitaliers de territoire a été publiée.
a) L'« ordonnance GHT » : la confirmation de la démarche intégrative des établissements publics de santé
L'ordonnance n° 2021-291 du 17 mars 2021 233 ( * ) traduit en cinq articles les modifications annoncées par l'article 37 de la loi, relatives aux instances des groupements hospitaliers de territoire (GHT) .
Champ de l'ordonnance de l'article 37 de la loi OTSS
L'article 37 de la loi OTSS a limité le champ de l'habilitation du Gouvernement à légiférer par ordonnance en matière de GHT à trois grandes matières :
- l'articulation des compétences des commissions médicales des établissements parties et de la commission médicale de groupement ;
- l'articulation des compétences, concernant la gestion des ressources humaines, des directeurs d'établissements partis et du directeur de l'établissement support ;
- la possibilité offerte aux établissements de fusionner, à la faveur d'un groupement, certaines de leurs instances médicales ou décisionnaires : directoire, commission médicale d'établissement (CME), comités techniques, commission des soins infirmiers et CHSCT.
Le 1° de l'article 1 er de l'ordonnance précitée insère sept nouveaux articles au code de la santé publique (CSP), qui précisent les missions des instances médicales des GHT .
Il précise que le président de la commission médicale de groupement (CMG), instituée dans chaque GHT aux termes de la loi, est investi de plusieurs prérogatives, qu'il exerce en lien avec le président du comité stratégique du GHT - soit, aux termes de l'article L. 6132-2 du CSP, le directeur de l'établissement support - et se présente comme le principal acteur de la mise en oeuvre des missions de la CMG , avec toutefois l'obligation de tenir cette dernière régulièrement informée de l'exercice de ses missions et attributions. Les liens entre le président de la CMG et le président du comité stratégique sont instrumentés par une charte de gouvernance , dont l'ordonnance prévoit qu'elle précise au minimum les modalités d'échange du président de la CMG avec les autorités ou organismes extérieurs ainsi que les moyens matériels mis à sa disposition.
La composition de la CMG ainsi que « les matières sur lesquelles elle est consultée » , comme les modalités d'exercice des fonctions de président de cette instance sont renvoyées, dans l'ordonnance qui reprend sur ces points les mêmes termes que la loi, à un décret encore non publié.
Conformément au champ de l'habilitation, trois articles créés par l'ordonnance prévoient la possibilité pour le GHT d'instituer une « commission médicale unifiée de groupement » (CMUG), qui résulterait de la fusion de la CMG et des CME parties au groupement . Formulée par le président du comité stratégique du GHT, en accord avec les directeurs d'établissements parties, le comité stratégique et l'ensemble des CME, cette demande relèverait alors de la compétence exclusive du directeur général de l'agence régionale de santé (ARS).
La prérogative de dissolution d'une pareille instance reviendrait à la même autorité, soit de sa propre initiative, soit sur demande du président du comité stratégique, toujours en accord avec les directeurs des établissements parties, le comité stratégique et la commission médicale unifiée de groupement.
Les missions de la CMUG seraient, aux termes de l'ordonnance, les mêmes que celles de la CMG, augmentées de celles habituellement attribuées aux CME pour chaque établissement partie.
Il est également prévu que des décrets précisent les règles de composition et de fonctionnement de la CMUG, ainsi que les modalités d'exercice des fonctions de son président.
Deux autres articles insérés par l'article 1 er de l'ordonnance décrivent le cadre dans lequel la fusion des commissions des soins infirmiers, de rééducation et médico-techniques (CSIRMT) des établissements parties peut intervenir, selon des modalités à peu près identiques.
Le 2° de l'article 1 er de l'ordonnance atténue de façon notable les prérogatives que la loi OTSS avait attribuées à l'établissement support d'un GHT en matière de gestion de ressources humaines . À la version initiale élaborée au cours de la discussion parlementaire, qui investissait l'établissement support de « la gestion des ressources humaines médicales, odontologiques, pharmaceutiques et maïeutiques, en cohérence avec la stratégie médicale du groupement élaborée avec le concours de la commission médicale de groupement », l'ordonnance substitue une mission de « définition d'orientations stratégiques communes pour la gestion prospective des emplois et des compétences, l'attractivité et le recrutement, la rémunération et le temps de travail des personnels médicaux, odontologiques, pharmaceutiques et maïeutiques, dans les limites des compétences des établissements parties à l'égard de ces personnels ».
Les articles 2 et 4 de l'ordonnance introduisent, pour leur part, une compétence commune du directeur et du président de la CME pour la définition de l'organisation interne et la signature des contrats de pôle d'activité. L' article 3 se livre à quelques ajustements dans la participation de la CME à la stratégie médicale de l'établissement.
Enfin l' article 5 rappelle la date d'entrée en vigueur de l'ordonnance, en renvoyant aux dispositions de l'article 37 de la loi OTSS, qui font elles-mêmes mention d'une date fixée par décret ou, au plus tard, du 1 er janvier 2022.
La commission des affaires sociales constate que la teneur de l'ordonnance correspond à l'habilitation donnée au Gouvernement à légiférer.
Sur le fond, elle réitère toutefois ses inquiétudes, exprimées lors des débats sur le projet de loi OTSS, que la structuration des GHT prendra immanquablement pour pivot la dyarchie « président du comité stratégique/président de la commission médicale du groupement » , qui correspondra dans la quasi-totalité des cas à l'équipe « directeur de l'établissement support/président de la CME de l'établissement support ».
Les rares occasions où les instances proprement collégiales sont évoquées ne dissipent pas l'ambiguïté sur l'attribution de leurs missions : ainsi, bien que l'article 1 er de l'ordonnance prévoie bel et bien que la CMG « élabore » la stratégie médicale et le PMP du groupement, cette disposition contredit directement l'article L. 6132-2 du CSP, aux termes duquel le PMP est « défini » par la convention constitutive du même groupement, laquelle préexiste par définition à la CMG.
Il est donc fort à craindre que cette dernière se trouve dépourvue de mission réelle, à l'instar de ce que le rapport du professeur Olivier Claris a longuement déploré, à l'échelle de l'établissement, pour la CME. Dommageable pour un établissement pris isolément, le risque que comporte cette épure se trouverait amplifié s'il se constatait au niveau d'un groupement : il donnerait encore plus de corps aux doutes qu'inspirent les GHT depuis leur création, soupçonnés par les établissements parties de favoriser une captation d'activité en faveur de l'établissement support et d'appauvrir l'offre de proximité.
Dans ce cadre, les lacunes que présente le régime juridique de la fusion des instances collégiales en une instance unique et de la dissolution de cette dernière ne dissipe pas toutes les inquiétudes. Si l'accord unanime des parties concernées doit être préalablement recueilli, la dissolution de cette instance unique est laissée, d'après le texte, à la discrétion du directeur général de l'ARS, qui ne peut être saisi en ce sens que par le directeur de l'établissement support.
Par ailleurs, la commission des affaires sociales remarque qu' aucune charte de gouvernance n'est prévue, dans le cas d'une CMUG , pour formaliser les rapports entre son président et le président du comité stratégique et qu'il n'est pas, explicitement fait obligation au président de la CMUG de tenir régulièrement informée la CMUG de l'exercice de ses missions, contrairement au président de la CMG.
Enfin, la commission ne peut que regretter les circonstances qui ont entouré la publication de cette ordonnance , dont les termes touchent pour une large part des articles du code de la santé publique par ailleurs modifiés par la proposition de loi visant à améliorer le système de santé par la confiance et la simplification débattue au premier trimestre 2021.
Les débats parlementaires sur ce texte se sont tenus dans l'ignorance de dispositions, en cours d'élaboration, pourtant indispensables à sa compréhension.
b) Le nouveau modèle des hôpitaux de proximité en suspens
Alors que la LFSS pour 2020 a proposé sans attendre un nouveau modèle de financement dont les contours demeurent encore à préciser, le déploiement du nouveau modèle des hôpitaux de proximité ( article 35 ) reste dans l'attente de la publication des ordonnances relatives aux conditions de labellisation et à la gouvernance de ces établissements, initialement programmée pour le premier trimestre 2020 et retardée par le contexte sanitaire.
D'après les indications de la DGOS, les projets de texte ont été stabilisés avec les partenaires de la concertation fin 2020 et leur examen par le Conseil d'État serait imminent. En outre, les textes réglementaires encadrant la pratique à titre dérogatoire d'actes de chirurgie programmée au sein de ces établissements font l'objet d'une concertation en cours avec les sociétés savantes, pour une publication envisagée à la fin du premier semestre 2021.
5. Les dispositions relatives aux professions de santé et à la coordination des parcours
Certaines dispositions relatives à la coordination des parcours ont trouvé depuis le précédent bilan d'application des lois établi par la commission une traduction réglementaire. C'est notamment le cas de l' article 23 , issu d'un amendement sénatorial, qui a engagé une refonte des dispositifs d'appui à la population et aux professionnels pour la coordination des parcours de santé complexes : le décret n° 2021-295 du 18 mars 2021 relatif aux dispositifs d'appui à la coordination des parcours de santé complexes et aux dispositifs spécifiques régionaux a précisé les missions relevant de ces dispositifs et les modalités d'échange et de partage d'informations concernant les personnes prises en charge.
D'autres dispositions portant sur la répartition des compétences entre professions de santé et visant à améliorer l'accès aux soins demeurent inapplicables en l'absence de traduction réglementaire ou en raison d'une traduction réglementaire encore partielle à ce jour.
C'est le cas de la possibilité ouverte aux infirmiers ( article 25 ) d'adapter pour certaines pathologies la posologie de traitements (anticoagulants ou insuline par exemple) sur la base des résultats d'analyses de biologie médicale, qui ne conduisait pourtant qu'à sécuriser une pratique courante au quotidien : le décret n° 2021-115 du 3 février 2021 a précisé les conditions dans lesquelles les infirmiers sont autorisés à adapter la posologie de certains traitements (respect des recommandations de bonnes pratiques élaborées ou validées par la Haute Autorité de santé et notamment les conditions d'organisation des équipes coordonnées, suivi d'une formation complémentaire, information du patient et des médecins traitants ou prescripteurs), mais l'arrêté pris après avis de la HAS fixant la liste des traitements et pathologies concernés n'est toujours pas paru .
C'est également le cas de l'assouplissement du dispositif de « pharmacien correspondant » ( article 28 ), dans l'attente de l'arrêté précisant les conditions dans lesquelles celui-ci peut renouveler périodiquement des traitements chroniques et ajuster, au besoin, leur posologie.
En revanche, la possibilité de dispensation de certains médicaments par des pharmaciens ( article 30 ), qui devait entrer en vigueur le 1 er janvier 2020, a fait l'objet d'un texte d'application qui n'a toutefois été publié qu'un an plus tard : le décret n° 2021-23 du 12 janvier 2021 renvoie les modalités de délivrance et de formation préalable des pharmaciens à des protocoles nationaux de coopération. À ce jour, quatre protocoles autorisés par des arrêtés en date du 6 mars 2020 entrent dans le champ de la dispensation protocolisée : la rhino-conjonctivite allergique saisonnière de patients de 15 à 50 ans (renouvellement de traitement), la pollakiurie et brûlure mictionnelle chez la femme de 16 à 65 ans, l'odynophagie et l'éruption cutanée vésiculeuse prurigineuse chez l'enfant de 12 mois à 12 ans.
N'est pas non plus encore paru le décret censé définir les conditions de la vaccination des enfants par les sages-femmes, autorisée par l' article 31 .
L' article 33 a ouvert la possibilité à un orthoptiste d'adapter, sauf opposition du médecin, les prescriptions médicales initiales des verres correcteurs et des lentilles de contact oculaire dans le cadre d'un renouvellement.
Un décret du 24 avril 2020 234 ( * ) a précisé les conditions de cette adaptation, en définissant notamment la durée de validité de l'ordonnance médicale en fonction de l'âge du patient et du type d'équipement .
Il est précisé que le médecin prescripteur peut limiter la durée pendant laquelle l'adaptation par l'orthoptiste est autorisée par une mention expresse sur l'ordonnance, notamment dans des situations médicales précisées par arrêté 235 ( * ) .
À titre accessoire, ce décret aménage également les dispositions réglementaires relatives aux compétences des pédicures-podologues 236 ( * ) en conséquence de l' article 27 de la loi.
L'ordonnance prévue par l' article 64 et relative au développement de l'exercice coordonné reste également en attente de publication. Toutefois, les acteurs de santé ont été consultés fin mars 2021 sur deux projets de texte : un projet d'ordonnance sur le régime juridique et fiscal des CPTS et des MSP et un projet de décret relatif aux groupements d'employeurs constitués au sein d'une société interprofessionnelle de soins ambulatoires (Sisa).
La commission n'a pas été saisie de ces projets mais elle note que ceux-ci ont reçu à ce stade un accueil mitigé : l'UNPS (Union nationale des professionnels de santé) a rendu un avis négatif le 29 mars 2021, ses réserves portant à la fois sur la forme de la consultation (délai insuffisant pour se prononcer) et sur le fond des mesures envisagées. Elle juge notamment que celles-ci conduisent à dénaturer les MSP pourtant créées pour les libéraux, en favorisant le salariat des professionnels de santé au sein de la Sisa et en compliquant l'exercice professionnel au sein de ces structures.
6. La transformation numérique du système de santé : un chantier réglementaire encore inentamé marqué par les expérimentations de la crise sanitaire
a) La stratégie numérique de santé
L' article 41 de la loi a tracé une ambitieuse réforme de la stratégie numérique de santé dont les mesures les plus emblématiques sont :
- la décentralisation de la gestion des données de santé , avec une attribution multiple de la qualité de responsable de traitement du système national des données de santé, jusqu'ici uniquement assumée par la CNAM ;
- un élargissement des organismes collecteurs des données de santé aux professionnels de santé ;
- la création d'un comité éthique et scientifique chargé de délivrer un avis préalable à l'examen d'une demande de traitement par la CNIL ;
- la création d'une plateforme des données de santé (PDS), groupement d'intérêt public dont les missions seront essentiellement d'organiser les données du SNDS et de procéder à la réalisation de traitements de données pour le compte de tiers responsables de traitements .
L'ensemble de ces dispositions appelle des mesures réglementaires d'application, qui ont accusé un important retard de publication et, par conséquent, de mise en oeuvre de l'élan numérique dans la recherche en santé dont le Gouvernement semblait pourtant faire une de ses priorités.
À la suite d'un arrêté du 29 novembre 2019 237 ( * ) organisant la transformation statutaire de l'institut national des données de santé (INDS) en plateforme des données de santé, le décret du 14 mai 2020 238 ( * ) , très attendu, a détaillé la composition et la formalisation des missions du comité éthique et scientifique.
Pour autant, ces quelques mesures n'ont pas suffi à doter l'exploitation des données de santé d'un cadre réglementaire compatible avec les exigences légales posées par la loi du 16 janvier 1978, dont l'impératif d'anonymiser les données personnelles susceptibles de se prêter à un traitement.
En témoigne notamment le référé-liberté formulé devant le Conseil d'État à l'égard d'un arrêté ministériel du 21 avril 2020 239 ( * ) qui habilitait la PDS, aux seules fins de faciliter l'utilisation des données de santé pour les besoins de la gestion de l'urgence sanitaire, à recevoir et à traiter des données personnelles de santé, et ce « avant qu'un décret en Conseil d'État [...] adapte les dispositions réglementaires existantes aux modifications apportées au système national des données de santé par la loi du 24 juillet 2019, qui a notamment élargi les données rassemblées par ce système » 240 ( * ) .
Était également en cause, pour l'hébergement de ces données sur la PDS, le recours aux solutions techniques proposées par la société Microsoft , avec laquelle un contrat de sous-traitance avait été conclu dans ce but à la fin de l'année 2019. Comme le note le Conseil d'État dans son ordonnance de référé, l'analyse des documents contractuels relatifs à l'hébergement des données faisait apparaître que « ces données pouvaient faire l'objet de transferts hors de l'Union européenne dans le cadre du fonctionnement courant de la solution technique » et qu'elles se trouvaient à ce titre exposées à un risque d'exploitation directe par les États-Unis, dont la législation autorise l'accès à toute base de données détenue par une société soumise à leur droit.
Aussi, bien que le Conseil d'État ait conclu au rejet du référé, les lacunes de la réglementation relative à la transformation numérique du système de santé sont apparues comme particulièrement préjudiciables en période d'urgence sanitaire. La teneur de l'arrêté du 21 avril 2020 a été reprise par l'arrêté du 10 juillet 2020 241 ( * ) , avec cette fois la mention explicite qu'« aucun transfert de données à caractère personnel ne [pouvait] être réalisé en dehors de l'Union européenne » ; ces ajustements par à-coups ne peuvent toutefois se substituer durablement au décret en Conseil d'État attendu.
b) Une expérimentation du lancement de l'ENS annoncée pour le second semestre 2021
Bien que la quasi -totalité des textes d'application des dispositions de la loi du 24 juillet 2019 relatives au numérique en santé n'aient pas encore été pris, la crise sanitaire liée à l'épidémie de Covid-19 a constitué une période riche d'enseignements dans ce domaine en contraignant l'État et l'assurance maladie à expérimenter dans des délais très courts plusieurs dispositifs qui ont testé la capacité du pays à s'inscrire pleinement dans l'ère de la e -santé : mise en place de systèmes d'information pour la collecte de données de suivi de l'épidémie ( contact tracing ), développement d'applications de santé, déploiement massif de la télémédecine et du télésoin...
L' espace numérique de santé (ENS) , créé par l' article 45 de la loi du 24 juillet 2019, est appelé à se déployer à une date fixée par un décret en Conseil d'État, et au plus tard le 1 er janvier 2022 . Ce même décret doit préciser les modalités de fonctionnement de l'ENS ainsi que les organismes publics chargés d'en assurer la conception, la mise en oeuvre, l'administration, l'hébergement et la gouvernance. Un projet de décret notifié à la Commission européenne le 15 janvier 2021 confie la gouvernance de l'ENS au ministère chargé de la santé conjointement avec la caisse nationale de l'assurance maladie (CNAM). Cette dernière a conclu, le 30 novembre 2020, un marché avec un groupement composé de l'entreprise de services numériques Atos et du cabinet de conseil en informatique Octo Technology pour un total hors taxes de 130 millions d'euros. Lors d'une session du conseil du numérique en santé du 4 décembre 2020, M. Dominique Pon et Mme Laura Létourneau, respectivement responsable et déléguée ministériels à la délégation au numérique en santé, ont en outre annoncé qu'une phase pilote des expérimentations de l'ENS serait lancée à partir de juillet 2021 et concernerait près d' 1,3 million de personnes 242 ( * ) .
L' article 98 de la loi n° 2020-1525 du 7 décembre 2020 d'accélération et de simplification de l'action publique , dite loi « ASAP » , a aligné la date limite d'entrée en vigueur de l' ouverture automatique du dossier médical partagé (DMP) - fixé initialement au 1 er janvier 2021 par l' article 50 de la loi du 24 juillet 2019 - sur celle prévue pour l'ENS, à savoir le 1 er janvier 2022. La loi « ASAP » précise, en outre, que le DMP est obligatoirement intégré à l'ENS dont il est une composante constitutive, si bien que l'opposition d'un assuré à l'ouverture de son ENS emporte nécessairement opposition à l'ouverture de son DMP ou clôture de son DMP existant. Début novembre 2020, l'assurance maladie faisait état de 9,7 millions de DMP créés . La loi « ASAP » a, par ailleurs, supprimé la possibilité pour le titulaire de l'ENS de choisir les composantes constitutives de son espace.
Le projet de décret relatif à l'ENS, notifié à la Commission européenne, prévoit l'ouverture automatique de l'ENS à compter du 1 er juin 2021. Au-delà des conditions d'ouverture, d'accès et de fermeture de l'espace, le projet de décret envisage le déploiement d'une campagne d'information destinée au grand public sur l'ENS ainsi qu'une information individuelle réalisée par les organismes d'assurance maladie auprès des assurés, soit par courrier électronique, soit par voie postale. Outre les professionnels mentionnés à l'article R. 1110-2 du code de la santé publique, le projet de décret envisage d'élargir l'accès à l'ENS aux services de santé au travail , aux services de médecine scolaire , aux docteurs juniors 243 ( * ) ainsi qu'aux professionnels spécialement habilités des dispositifs d'appui à la coordination et d'autres dispositifs territoriaux.
c) Un renforcement progressif de l'interopérabilité des systèmes d'information en santé
L' article 44 de la loi du 24 juillet 2019, inséré à l'initiative du Sénat, précise le cadre législatif des obligations d'interopérabilité applicables aux systèmes d'information et services et outils numériques en santé . Il conditionne, à compter d'une date définie par décret et au plus tard le 1 er janvier 2023, l'attribution de fonds publics dédiés au financement d'opération de conception, d'acquisition ou de renouvellement des systèmes d'information des professionnels de santé et des établissements sociaux et médicosociaux au respect de référentiels d'interopérabilité. Ces référentiels, encore en cours d'élaboration, devront être approuvés par arrêté du ministre chargé de la santé et il reviendra à un décret en Conseil d'État de préciser les modalités complémentaires d'incitation à la mise en conformité des systèmes d'information en santé avec lesdits référentiels.
Les textes règlementaires précités n'ont toujours pas été publiés mais le bilan pour l'année 2020 de la mise en oeuvre de la feuille de route du numérique en santé du ministère des solidarités et de la santé fait état de progrès enregistrés dans la construction du cadre de l'interopérabilité en e -santé : la mise en place de tests d'interopérabilité en libre-service, l'ouverture du serveur multi-terminologies mettant à disposition les terminologies dans un format standardisé ou encore la mise au point de jeux de valeurs dans le cadre des dispositifs de collecte de données de santé pendant la crise sanitaire. En outre, un projet de décret notifié le 7 mai 2020 à la Commission européenne définit la procédure d'évaluation et de certification de conformité aux référentiels d'interopérabilité.
d) Un accès au numérique en santé encore partiel
(1) Le développement de la e-prescription
L' article 55 de la loi du 24 juillet 2019 a autorisé le Gouvernement à prendre par ordonnance les mesures nécessaires au développement de prescriptions dématérialisées . L' ordonnance n° 2020-1408 du 18 novembre 2020 portant mise en oeuvre de la prescription électronique permet ainsi la prescription électronique pour les prescriptions de soins, de produits de santé ou de prestations par des professionnels autorisés à partir de téléservices mis à disposition par l'assurance maladie, à l'exception des prescriptions effectuées et exécutées dans les établissements de santé. Ces prescriptions dématérialisées peuvent s'appuyer sur des logiciels d'aide à la prescription ou à la dispensation certifiés.
En outre, alors que l'article 55 de la loi du 24 juillet 2019 autorisait le Gouvernement à définir par ordonnance les règles régissant les conditions de certification des logiciels d'aide à la prescription et à la dispensation, c'est en définitive le décret n° 2019-856 du 20 août 2019 244 ( * ) qui est venu préciser les fonctionnalités des logiciels d'aide à la prescription médicale, d'aide à la dispensation officinale et d'aide à la dispensation par les pharmacies à usage intérieur requises en vue de leur certification. La certification s'appuie ainsi sur des référentiels rendus publics par la Haute Autorité de santé et dont la mise en oeuvre est assurée par des organismes certificateurs accrédités.
(2) Des modalités d'identification électronique des utilisateurs de services numériques en santé encore non publiées
L' article 49 de la loi du 24 juillet 2019 a également habilité le Gouvernement à légiférer par ordonnance sur l' identification et l' authentification des usagers du système de santé et des personnes en charge d'activités de prévention, de diagnostic, de soins ou de suivi social et médicosocial . La durée de cette habilitation a été étendue pour quatre mois supplémentaires par l'article 14 de la loi n° 2020-290 du 23 mars 2020 d'urgence pour faire face à l'épidémie de Covid-19.
Le projet d'ordonnance relative à l'identification électronique des utilisateurs de services numériques en santé et modifiant le code de la sécurité sociale a été notifié à la Commission européenne le 27 octobre 2020. Ce projet crée un répertoire sectoriel de référence , géré par le ministre chargé de la santé, permettant d'identifier les professionnels intervenant dans les secteurs sanitaire, médicosocial et social qui devront se voir fournir par le ministère des moyens d'identification électronique. Plusieurs dispositifs d'identification électronique des professionnels de santé existent déjà : l' application mobile e-CPS (carte de professionnel de santé) et le fédérateur de fournisseurs d'identité Pro Santé Connect . S'agissant des personnes prises en charge, leur identification électronique pourra s'appuyer sur l'authentification France Connect et l' application Carte Vitale (ApCV).
e) Une accélération du développement de la télémédecine et du télésoin pendant la crise sanitaire
En complément de la télémédecine, qui met en rapport un patient avec un professionnel médical, l' article 52 de la loi du 24 juillet 2019 a fixé le cadre juridique du télésoin qui met en relation par téléconsultation un patient avec un ou plusieurs pharmaciens ou auxiliaires médicaux. Un arrêté pris après avis de la Haute Autorité de santé est censé définir les actes de télésoin, les catégories de professionnels y participant et les conditions garantissant leur qualité et leur sécurité. Un décret en Conseil d'État doit, en outre, fixer leurs conditions de mise en oeuvre.
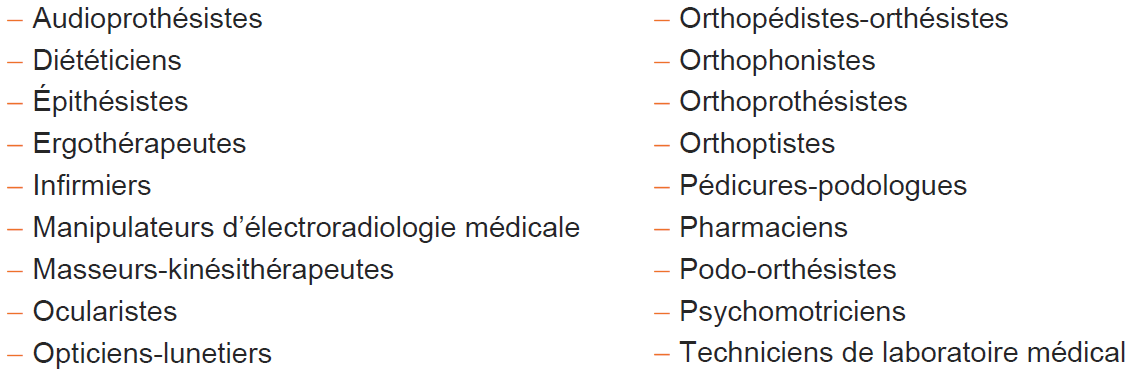
L'arrêté de définition des activités de télésoin n'est toujours pas paru, bien que la Haute Autorité de santé ait déjà publié une note de cadrage du 10 octobre 2019 sur les actes pour lesquels le télésoin doit être exclu et les recommandations sur le bon usage et la qualité des pratiques de télésoin, ainsi qu'une fiche en date du 3 septembre 2020 sur les critères d'éligibilité au titre de la qualité et de la sécurité du télésoin. Cette dernière fiche liste les professions de santé concernées par le télésoin :
Toutefois, dans le cadre de l'état d'urgence sanitaire mis en place face à l'épidémie de Covid-19, des dispositions règlementaires ont été prises afin d'assouplir de façon significative le recours à la télémédecine et au télésoin pour un certain nombre de professionnels de santé. L' arrêté du 10 juillet 2020 prescrivant les mesures d'organisation et de fonctionnement du système de santé nécessaires pour faire face à l'épidémie de Covid-19 dans le cadre de l'état d'urgence sanitaire consacre ainsi la prise en charge à 100 % par l'assurance maladie obligatoire d'un certain nombre de téléconsultations pour les médecins et les sages-femmes - dont en particulier la première consultation et la consultation de contrôle pour la prescription d'une interruption volontaire de grossesse médicamenteuse en ville -, du télésuivi par les infirmiers des patients atteints par la Covid-19 et de différents actes de télésoin pour les orthophonistes, les ergothérapeutes et psychomotriciens, les masseurs-kinésithérapeutes, les orthoptistes, les pédicures-podologues, les pharmaciens et les diététiciens.
7. Les autres mesures du texte
a) L'ordonnance du 18 novembre 2020 : des évolutions ponctuelles des missions des agences régionales de santé
Prise sur le fondement de l'article 64 de la loi, l'ordonnance n° 2020-1407 du 18 novembre 2020 relative aux missions des ARS avait vocation à simplifier les règles applicables aux ARS et rationaliser l'exercice de leurs missions, en particulier en allégeant les procédures, les formalités et les modalités selon lesquelles ces agences exercent leurs compétences et en adaptant leur organisation et leur fonctionnement par des mutualisations de leurs actions.
Ce texte comprenant 5 articles procède à des ajustements sur des aspects parfois techniques, dont les modalités sont renvoyées à des textes réglementaires. Il étend d'abord le dispositif de déclaration de sécurité des systèmes d'information à l'ensemble des acteurs du système de santé. Il simplifie en outre deux dispositifs : d'une part, la mise en oeuvre des programmes d'éducation thérapeutique, en substituant au régime actuel d'autorisation un régime de déclaration, et, d'autre part, les modalités de signalement des maladies à déclaration obligatoire, en donnant la possibilité aux ARS de recueillir directement les coordonnées des personnes malades. Il ajuste la durée des autorisations des activités à risque particulier des pharmacies à usage intérieure. Enfin, sur un sujet plus général d'organisation, il vise à alléger les contrats pluriannuels d'objectifs et de moyens (CPOM) pour rendre cet exercice, d'après la rapport au Président de la République accompagnant la publication de l'ordonnance « plus stratégique et territorial ». Comme le reconnaît ce même rapport, ce texte n'est toutefois qu'une première étape de la réflexion sur les missions des ARS, qui a vocation à être approfondie sur la base notamment des conclusions du Ségur de la Santé relatives à l'évolution des ARS.
b) Des mesures règlementaires relatives aux situations sanitaires exceptionnelles encore en suspens
L' article 68 de la loi du 24 juillet 2019 prévoit que les établissements médicosociaux désignés par un arrêté des ministres chargés de la santé et des affaires sociales devront intégrer dans leur projet d'établissement un « plan bleu » détaillant les mesures d'organisation à mettre en oeuvre en cas de situation sanitaire exceptionnelle. Cet arrêté n'est toujours pas paru, alors même que l'épidémie de Covid-19 a démontré la vulnérabilité de ces établissements à une crise sanitaire d'une ampleur inédite. L' article 69 de la loi du 24 juillet 2019 prévoit la possibilité d'échanges, entre les administrations intervenant dans la gestion d'une crise, les parquets, les juridictions concernées et les associations de victimes agréées, de données, d'informations ou de documents strictement nécessaires à la prise en charge des victimes, leur accompagnement ou la mise en oeuvre de leurs droits. Le décret en Conseil d'État appelé à fixer les modalités d'application de cette disposition n'est toujours pas paru.
c) Des mesures de simplification inappliquées en matière de contrôle des eaux de piscine
Les mesures de simplification en matière de contrôle des eaux de piscine prévues par l' article 61 demeurent inappliquées, alors que la parution du décret était initialement envisagée en février-mars 2020.
En la matière, les règles applicables sont essentiellement de nature réglementaire . En effet, l'article L. 1332-8 du code de la santé publique renvoie à un décret la détermination des modalités d'application relatives aux piscines et aux baignades artificielles, et notamment « les règles sanitaires, de conception et d'hygiène, auxquelles doivent satisfaire les piscines et les baignades artificielles ».
Les dispositions de l'article 61 visent notamment à ouvrir la possibilité de moduler les exigences de contrôle en fonction des types de bassin et de leur fréquentation, alors que le cadre actuel s'applique de manière uniforme à l'ensemble des piscines . Elles restent sans effet en l'absence de décret d'application.
* 215 Décret n° 2019-1125 du 4 novembre 2019 relatif à l'accès aux formations de médecine, de pharmacie, d'odontologie et de maïeutique.
* 216 Arrêté du 4 novembre 2019 relatif à l'accès aux formations de médecine, de pharmacie, d'odontologie et de maïeutique.
* 217218 Arrêté du 25 janvier 2021 fixant le nombre d'étudiants de première année commune aux études de santé autorisés à poursuivre leurs études en médecine, odontologie, pharmacie et maïeutique à la rentrée universitaire 2021-2022.
* 219 Dont une intervention de la présidente de la commission des affaires sociales lors d'une séance de questions d'actualité au Gouvernement, ainsi qu'un courrier envoyé à la ministre de l'enseignement supérieur.
* 220 Arrêté du 2 septembre 2020 portant modification de diverses dispositions relatives au régime des études en vue du premier et du deuxième cycle des études médicales et à l'organisation des épreuves classantes nationales.
* 221 Loi n° 2020-734 du 17 juin 2020 relative à diverses dispositions liées à la crise sanitaire, à d'autres mesures urgentes ainsi qu'au retrait du Royaume-Uni de l'Union européenne.
* 222 Ordonnance n° 2021-292 du 17 mars 2021 visant à favoriser l'attractivité des carrières médicales hospitalières.
* 223 Décret n° 2020-446 du 18 avril 2020 relatif à l'établissement du certificat de décès.
* 224 Proposition de loi visant à améliorer le système de santé par la confiance et la simplification, n° 3470, déposée le jeudi 22 octobre 2020, article 4 quater A (supprimé).
* 225 Décret n° 2020-517 du 4 mai 2020 relatif aux fonctions de consultant.
* 226 Décret n° 2020-791 du 26 juin 2020 fixant les dispositions applicables aux fonctionnaires occupant un emploi à temps non complet dans la fonction publique hospitalière.
* 227 Décret n° 2020-377 du 31 mars 2020 relatif à l'exercice dans certains territoires d'outre-mer des professions de médecin, chirurgien-dentiste, sage-femme et pharmacien par des personnes ne remplissant pas les conditions de nationalité et de diplôme normalement applicables.
* 228 Arrêté du 18 septembre 2020 fixant le nombre de postes sur lesquels sont susceptibles d'être recrutés des professionnels bénéficiant d'une autorisation d'exercice en application des dispositions des articles L. 4131-5 et L. 4221-14-3 du code de la santé publique.
* 229 Ordonnance n° 2020-428 du 15 avril 2020 portant diverses dispositions sociales pour faire face à l'épidémie de Covid-19.
* 230 Loi n° 2020-734 du 17 juin 2020 relative à diverses dispositions liées à la crise sanitaire, à d'autres mesures urgentes ainsi qu'au retrait du Royaume-Uni de l'Union européenne.
* 231 Décret n° 2020-672 du 3 juin 2020 portant application de l'article 70 de la loi n° 2019-774 du 24 juillet 2019 relative à l'organisation et à la transformation du système de santé et relatif à l'exercice des professions de médecin, chirurgien-dentiste, sage-femme et pharmacien par des personnes ne remplissant pas les conditions de nationalité ou de diplôme normalement applicables et aux pharmacies à usage intérieur.
* 232 Décret n° 2020-1017 du 7 août 2020 portant application du IV et du V de l'article 83 de la loi n° 2006-1640 du 21 décembre 2006 de financement de la sécurité sociale pour 2007 et relatif à l'exercice des professions de médecin, chirurgien-dentiste, sage-femme et pharmacien par les titulaires de diplômes obtenus hors de l'Union européenne et de l'Espace économique européen.
* 233 Ordonnance n° 2021-291 du 17 mars 2021 relative aux groupements hospitaliers de territoire et à la médicalisation des décisions à l'hôpital.
* 234 Décret n° 2020-475 du 24 avril 2020 portant diverses dispositions relatives aux professions d'orthoptiste, d'opticien-lunetier et de pédicure-podologue.
* 235 Art. R. 4342-8-1 du code de la santé publique.
* 236 Art. R. 4322-1 du code de la santé publique.
* 237 Arrêté du 29 novembre 2019 portant approbation d'un avenant à la convention constitutive du groupement d'intérêt public « Institut national des données de santé » portant création du groupement d'intérêt public « Plateforme des données de santé ».
* 238 Décret n° 2020-657 du 14 mai 2020 relatif aux traitements de données à caractère personnel à des fins de recherche, d'étude ou d'évaluation dans le domaine de la santé.
* 239 Arrêté du 21 avril 2020 complétant l'arrêté du 23 mars 2020 prescrivant les mesures d'organisation et de fonctionnement du système de santé nécessaires pour faire face à l'épidémie de Covid-19 dans le cadre de l'état d'urgence sanitaire.
* 240 Conseil d'État, ordonnance de référé, 19 juin 2020, Association conseil national du logiciel libre et autres, n° 440916.
* 241 Arrêté du 10 juillet 2020 prescrivant les mesures d'organisation et de fonctionnement du système de santé nécessaires pour faire face à l'épidémie de Covid-19 dans le cadre de l'état d'urgence sanitaire, article 30.
* 242 Léo Caravagna, « Espace numérique de santé : le marché attribué à Atos et Octo Technology », 7 janvier 2021, www.ticsante.com .
* 243 Décret n° 2020-114 du 11 février 2020 relatif aux gardes et astreintes des docteurs juniors.
* 244 Décret n° 2019-856 du 20 août 2019 relatif à la certification des logiciels d'aide à la prescription et à la dispensation ainsi qu'à l'indemnité journalière en cas de travail à temps partiel pour motif thérapeutique.