B. LES CARENCES PERSISTANTES DE LA PRISE EN CHARGE PALLIATIVE EN FRANCE
1. Un système de soins palliatifs inégalitaire, pénalisé par un manque de moyens
Le système français de soins palliatifs est gradué et s'articule autour de trois dispositifs :
- les équipes mobiles de soins palliatifs (EMSP), rattachées à des établissements de santé, se déplacent au lit du patient à domicile, en établissement médicosocial ou à l'hôpital, et assurent un rôle de conseil, de soutien et de concertation auprès des équipes soignantes, de soutien psychologique et social des patients et de leurs proches et de diffusion de la culture palliative ;
- les lits identifiés en soins palliatifs (LISP) correspondent à des lits identifiés au sein d'un service d'hospitalisation régulièrement confronté à des fins de vie ou des décès et proposant une prise en charge palliative adaptée ;
- les lits d'unité de soins palliatifs (LUSP) généralement réservés aux situations les plus complexes et entièrement consacrés la prise en charge palliative et à l'accompagnement.
Selon les données de l'atlas des soins palliatifs et de la fin de vie en France publié par le Centre national des soins palliatifs et de la fin de vie (CNSPFV) en octobre 2020, plus d'un Français sur deux (53 %) décède en milieu hospitalier 9 ( * ) . 19 % des patients décédés en milieu hospitalier sont décédés dans des LUSP ou des LISP, à la suite d'un cancer pour plus de 70 % d'entre eux . À titre de comparaison, 75 % des Néerlandais meurent à domicile ou en institution 10 ( * ) .
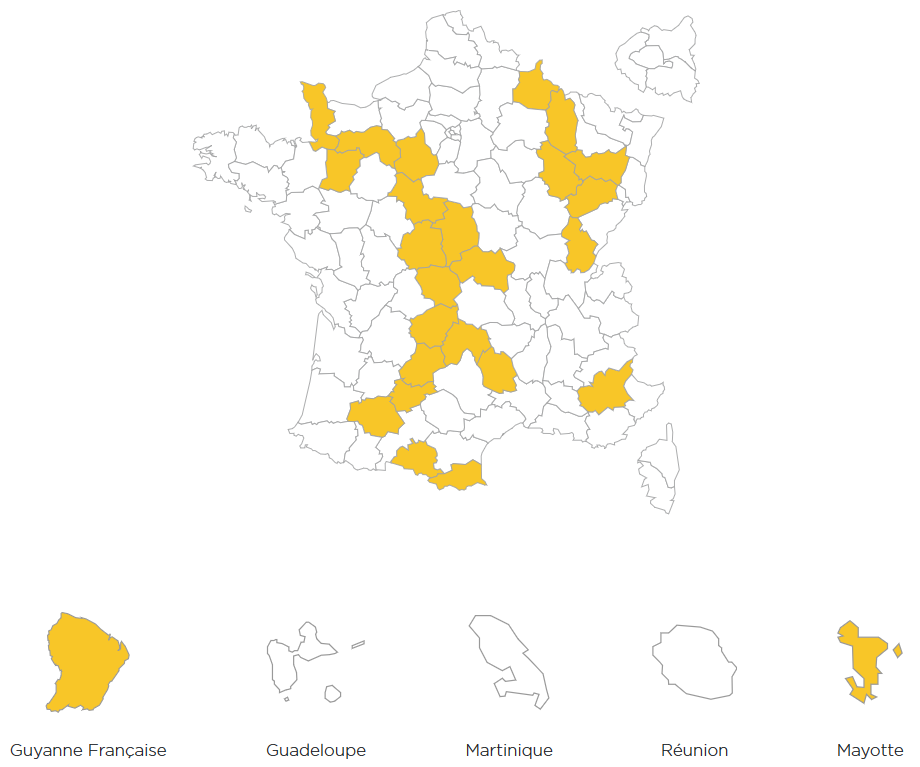
26 départements - dont la Guyane et Mayotte 11 ( * ) - n'ont pas d'unités de soins palliatifs et trois disposent de moins d'un lit d'unité de soins palliatifs pour 100 000 habitants.
Selon le CNSPFV, le ratio de LUSP ou LISP par rapport au nombre d'habitants met en exergue une hétérogénéité territoriale .
Départements ne disposant pas d'unités de soins palliatifs en 2019
Source : CNSPFV, Atlas des soins palliatifs et de la fin de vie en France , 2 e édition
L'offre de soins palliatifs se situe donc bien en-deçà de l'objectif fixé par le plan national 2015-2018 pour le développement des soins palliatifs et l'accompagnement en fin de vie . En 2019, la France comptait 2,8 lits de soins palliatifs pour 100 000 habitants 12 ( * ) . Si l'Inspection générale des affaires sociales fait le bilan 13 ( * ) d'une progression modeste du nombre de LUSP et de LISP sur la période 2015-2018 - respectivement + 14 % et + 8 % -, le CNSPFV rappelle que ce n'est pas tant le manque de structures que l' insuffisance de ressources humaines, particulièrement médicales , au regard des standards gouvernementaux et de la diversité des missions à accomplir, qui est pointée du doigt par les équipes elles-mêmes.
Une des principales difficultés du système de soins palliatifs réside dans les insuffisances de la prise en charge à domicile.
Vecteurs de cette prise en charge, les EMSP ne sont pas en capacité d'assumer leurs missions alors qu'elles fonctionnent à moyens constants, d'autant que les besoins de prise en charge en dehors de l'hôpital - tant à domicile qu'en institutions médicosociales - iront croissant dans un contexte de vieillissement de la population et d' augmentation des polypathologies chez les personnes âgées. À l'avenir, une partie significative des décès ne sera pas liée qu'au cancer mais également à d'autres maladies, dont des pathologies cardiovasculaires et neurodégénératives, qui aggraveront la complexité de la prise en charge . Dans ces conditions, la rapporteure prône le déploiement de moyens substantiels en faveur de la formation et de la mise en place d'innovations organisationnelles comme d'une rémunération adaptée des intervenants à domicile.
La plupart des auditions conduites par la rapporteure ont également mis en exergue le manque d'acculturation des professionnels de santé aux problématiques de la fin de vie et de l'accompagnement . En particulier, la formation initiale et continue des médecins dans ce domaine demeure insuffisante. Si les soins palliatifs ne constituent pas une spécialité médicale à part entière, leur apprentissage peut néanmoins être entrepris dans le cadre d'un diplôme d'études spécialisées complémentaires (DESC) ouvert à treize spécialités 14 ( * ) .
En outre, il convient de ne pas perdre de vue que la France se classe parmi les pays d'Europe avec les taux de suicide les plus élevés chez les personnes âgées , qui restent le signe d'un préoccupant « mal vieillir » dans notre pays : en 2016, ces taux s'établissaient à 20,3 pour 100 000 habitants chez les personnes âgées de 60 à 69 ans, à 27,2 pour les 70-79 ans et 73,4 pour les plus de 80 ans 15 ( * ) . À titre de comparaison, ces taux étaient respectivement de : 16,1 - 23,2 et 39,2 pour l'Allemagne ; de 8,5 - 7,4 et 15,4 pour le Royaume-Uni ; de 10,2 - 13,3 et 22,9 pour l'Italie.
Enfin, l'ensemble des personnes auditionnées, dont en particulier le professeur Régis Aubry, membre du CCNE, ont pointé les insuffisances de la recherche sur les questions de fin de vie en France. Si la création récente d'une sous-section dédiée à la médecine palliative au sein du conseil national des universités (CNU) constitue un véritable progrès, il est nécessaire qu'elle se traduise concrètement par un soutien financier accru des pouvoirs publics au renforcement de la formation et de la recherche dans ce domaine au sein des unités de formation et de recherche (UFR) de santé des universités, notamment par la désignation systématique dans ces UFR d'un enseignant-chercheur spécialiste des questions de fin de vie chargé de la coordination de cette filière universitaire encore émergente.
2. Une connaissance et une application encore trop insuffisantes de la législation en matière de fin de vie
Un sondage 16 ( * ) publié par le CNSPFV en février 2021 révèle que les dispositifs liés à la fin de vie sont connus d'une majorité des Français : 59 % des personnes interrogées indiquent ainsi savoir qu'une loi existe en la matière. Le dispositif le plus connu reste la personne de confiance (72 %), suivi de la sédation profonde et continue (53 %) et des directives anticipées (48 %). Toutefois, le sujet de la fin de vie et de la mort reste difficile à aborder pour une part encore importante d'entre eux : si 91 % des personnes interrogées rapportent ne pas avoir été informées par leur médecin traitant de leurs droits et des dispositifs existants, plus des deux tiers de ces personnes indiquent ne pas souhaiter en discuter avec lui. En outre, seulement 18 % ont déclaré avoir rédigé des directives anticipées , une proportion encore très faible cinq ans après l'adoption de la loi « Claeys-Leonetti », bien qu'en progression par rapport à 2018 (11 %) et 2019 (13 %).
54 % des personnes interrogées ne souhaitent pas rédiger de directives anticipées.
L'enquête précitée montre, en outre, que, pour les Français âgés de plus de 50 ans, la voie de transmission des volontés privilégiée demeure l'oral (61 %), dans le cadre notamment de discussions avec les proches (57 %).
La rapporteure regrette qu' il n'existe pas de système de traçabilité systématique des sédations profondes et continues jusqu'au décès (SPCJD) , faute de codage spécifique de cette pratique sédative dans le cadre du programme de médicalisation des systèmes d'information (PMSI). Le CNSPFV estime néanmoins qu'elles sont a priori majoritairement réalisées en milieu hospitalier. Le centre ne peut s'appuyer pour l'heure que sur les données d'enquêtes rétrospectives ponctuelles. Selon une enquête réalisée sur 8 500 patients pris en charge en USP ou par des EMSP en région Rhône-Alpes et décédés entre août 2016 et août 2017 17 ( * ) , la prévalence des SPCJD au sein des pratiques sédatives palliatives ne serait que de 0,5 %.
Le nombre de SPCJD en ville incluant le domicile, les
établissements d'hébergement pour personnes âgées
dépendantes (Ehpad), les maisons d'accueil spécialisées
(MAS) et les foyers d'accueil médicalisés (FAM), est encore plus
difficile à évaluer, le CNSPFV rappelant par ailleurs les
difficultés spécifiques d'approvisionnement du midazolam, qui
n'est pas accessible directement en ville mais doit faire l'objet d'une
rétrocession hospitalière.
La prise en charge de la fin
de vie à domicile et en institution sociale ou médicosociale est
encore très insatisfaisante
, pénalisée par
le manque de ressources des EMSP
18
(
*
)
, dont le maillage territorial reste
inégal
- notamment dans les territoires ruraux
éloignés des soins palliatifs hospitaliers -, ainsi que par
l'
absence de cadre règlementaire pour la dispensation en ville
du midazolam
.
À la suite de la publication en
février 2020 des recommandations de la Haute Autorité de
santé sur «
les modalités d'utilisation des
médicaments
- y compris hors AMM - nécessaires
pour accompagner les patients en fin de vie par une sédation, qu'elle
soit proportionnée, profonde, transitoire ou maintenue jusqu'au
décès
»
19
(
*
)
, le ministère des solidarités et de la
santé s'était engagé à ce que soit autorisée
la dispensation en ville du midazolam injectable aux médecins prenant en
charge des patients en fin de vie à domicile. Toutefois, aucune mesure
réglementaire n'est intervenue en ce sens depuis le déclenchement
de la crise sanitaire
20
(
*
)
.
Des auditions conduites par la rapporteure ressort le sentiment, très largement partagé, que la loi « Claeys-Leonetti », si elle est de mieux en mieux connue, gagnerait à être mieux appliquée par les professionnels de santé . Les efforts devraient essentiellement porter sur une meilleure anticipation de la fin de vie dans le dialogue entre le médecin et son patient et un accompagnement pédagogique renforcé de ce dernier et de ses proches pour la compréhension des notions de directives anticipées, de personne de confiance et de sédation profonde et continue jusqu'au décès.
L'autre principal enjeu réside dans la capacité de la médecine contemporaine, compte tenu des progrès technologiques et scientifiques qui permettent de repousser chaque fois plus la survenue du décès, d' intégrer une réflexion éthique systématique préalablement à la mise en oeuvre de traitements afin de ne pas les engager au seul motif que l'« on sait faire » et de ne pas ainsi produire de situations particulièrement éprouvantes sur le plan psychologique pour le patient comme pour ses proches. À cet égard, les auditions ont rappelé la nécessaire modestie dont doivent faire preuve les équipes soignantes lorsqu'il s'agit de se prononcer sur un sujet aussi délicat que la fin de vie et ont montré qu'aucun progrès médical ne permet de se prévaloir de certitudes lorsque la dignité d'une personne souffrante est en jeu.
* 9 Dont 40 % ont reçu un codage « soins palliatifs » au cours de l'année précédant leur décès.
* 10 Information transmise par l'Association pour le droit de mourir dans la dignité.
* 11 Mayotte ne disposait, en outre, d'aucun LISP en 2019.
* 12 CNSPFV, Atlas des soins palliatifs et de la fin de vie en France , 2 e édition.
* 13 Nicole Bohic, Francis Fellinger, Mariane Saïe et Louis-Charles Viossat, Évaluation du plan national 2015-2018 pour le développement des soins palliatifs et l'accompagnement en fin de vie , rapport n° 2018-140R, juillet 2019.
* 14 Anesthésie-réanimation, gériatrie, hématologie, hépato-gastro-entérologie, médecine générale, médecine intensive-réanimation, médecine interne et immunologie clinique, neurologie, oncologie, pédiatrie, pneumologie, psychiatrie, rhumatologie.
* 15 Organisation mondiale de la santé, « Suicide rate estimates, crude, 10-year age groups - Estimates by country ».
* 16 Étude publiée le 5 février 2021 et conduite par l'institut BVA pour le CNSPFV, réalisée par téléphone en janvier 2021 auprès d'un échantillon de 902 Français âgés de 50 ans et plus, considéré comme représentatif de cette population : https://www.parlons-fin-de-vie.fr/press/anniversaire-de-la-loi-claeys-leonetti-le-regard-des-francais-5-ans-apres-la-loi-etude-bva/ .
* 17 Serey A, Tricou C, Phan-Hoang N, et al., « Deep continuous patient-requested sedation until death: a multicentric study », BMJ Supportive & Palliative Care , 20 avril 2019 (doi: 10.1136/bmjspcare-2018-001712).
* 18 En 2019, une EMSP comprenait, en moyenne, un médecin en équivalent temps plein (ETP), 0,1 ETP de cadre de santé, 1,5 ETP d'infirmier et 0,6 ETP de psychologue, et bénéficiait de quatre demi-journées par mois de bénévoles (cf. 2 e édition de l'atlas des soins palliatifs du CNSPFV).
* 19 Haute Autorité de santé, Antalgie des douleurs rebelles et pratiques sédatives chez l'adulte : prise en charge médicamenteuse en situations palliatives jusqu'en fin de vie , recommandation de bonne pratique du 10 février 2020.
* 20 Face aux difficultés d'approvisionnement en midazolam, un arrêté du 26 mai 2020 prévoit que, pour la durée de la crise sanitaire, les spécialités à base de clonazepam pourront faire l'objet d'une prescription hors AMM exceptionnelle par tout médecin, même non spécialiste, pour la prise en charge médicamenteuse des situations de sédation pour les pratiques palliatives.