Rapport d'information n° 447 (2007-2008) de M. Alain VASSELLE et plusieurs de ses collègues, fait au nom de la Mission commune d'information dépendance, déposé le 8 juillet 2008
Synthèse du rapport (80 Koctets)
Disponible au format Acrobat (1,2 Moctet)
-
LES PRINCIPALES ORIENTATIONS PROPOSÉES PAR
LA MISSION
-
AVANT-PROPOS
-
PREMIÈRE PARTIE - UN DISPOSITIF DE PRISE EN
CHARGE LARGEMENT SOCIALISÉ ET DIVERSIFIÉ, MAIS COMPLEXE
-
I. UN DISPOSITIF DE PRISE EN CHARGE LARGEMENT
SOCIALISÉ
-
A. UN EFFORT PUBLIC EN FORTE PROGRESSION
PLAÇANT DÉSORMAIS LA FRANCE DANS LA MOYENNE
EUROPÉENNE
-
1. Une dépense publique
évaluée à environ 19 milliards d'euros
-
2. Un coût principalement supporté par
l'assurance maladie et par les départements
-
a) L'Etat intervient essentiellement par le biais
de dépenses fiscales
-
b) L'assurance maladie est le principal
contributeur à la prise en charge des personnes âgées en
perte d'autonomie
-
c) Les conseils généraux assument la
plus grande partie du financement de l'Apa et participent à celui des
Ehpad
-
d) La CNSA vient compléter les financements
apportés par les conseils généraux et l'assurance
maladie
-
a) L'Etat intervient essentiellement par le biais
de dépenses fiscales
-
3. Un effort public en forte croissance
-
1. Une dépense publique
évaluée à environ 19 milliards d'euros
-
B. UNE CHARGE NÉANMOINS LOURDE POUR LES
FAMILLES
-
A. UN EFFORT PUBLIC EN FORTE PROGRESSION
PLAÇANT DÉSORMAIS LA FRANCE DANS LA MOYENNE
EUROPÉENNE
-
II. UNE OFFRE DE SOINS ET DE SERVICES AINSI QUE DES
DISPOSITIFS DE COUVERTURE DIVERSIFIÉS
-
III. UNE GOUVERNANCE COMPLEXE
-
A. UN « DEMI-CHOIX » OU UNE
« ABSENCE DE CHOIX » ?
-
B. UN DÉBUT DE STRUCTURATION DU RISQUE
DÉPENDANCE
-
1. La CNSA, une agence nationale chargée de
la péréquation, de l'animation et de l'information
-
2. Les conseils généraux, des
opérateurs de proximité exerçant une compétence de
principe dans le domaine de l'action sociale en faveur des personnes
âgées
-
3. Un rôle résiduel de l'Etat et de
l'assurance maladie
-
1. La CNSA, une agence nationale chargée de
la péréquation, de l'animation et de l'information
-
A. UN « DEMI-CHOIX » OU UNE
« ABSENCE DE CHOIX » ?
-
I. UN DISPOSITIF DE PRISE EN CHARGE LARGEMENT
SOCIALISÉ
-
ANNEXE 1 - LES DIFFÉRENTES ESTIMATIONS DE
L'EFFORT PUBLIC EN FAVEUR DES PERSONNES ÂGÉES
DÉPENDANTES
-
ANNEXE 2 - LES MESURES FISCALES EN FAVEUR DES
PERSONNES ÂGÉES
-
ANNEXE 3 - LES EXONÉRATIONS DE COTISATIONS
SOCIALES
LIÉES À LA PRISE EN CHARGE DES PERSONNES ÂGÉES EN PERTE D'AUTONOMIE
-
ANNEXE 4 - LE BUDGET DE LA CAISSE NATIONALE DE
SOLIDARITÉ POUR L'AUTONOMIE (CNSA)
-
ANNEXE 5 - L'OFFRE DE SERVICES ET DE SOINS
À DOMICILE
-
ANNEXE 6 - LA PRISE EN CHARGE EN
ÉTABLISSEMENT DES PERSONNES ÂGÉES
EN PERTE D'AUTONOMIE
-
DEUXIÈME PARTIE - ANTICIPER LES EFFETS DU
VIEILLISSEMENT DE LA POPULATION ET CONSTRUIRE LE CINQUIÈME
RISQUE
-
I. TROIS DÉFIS MAJEURS À
RELEVER...
-
A. PRENDRE EN COMPTE LES EFFETS STRUCTURELS DE LA
DÉFORMATION DE LA PYRAMIDE DES ÂGES
-
1. Le lien réel mais difficile à
quantifier entre le vieillissement de la population et la montée du
nombre des personnes en situation de perte d'autonomie
-
2. Les déterminants de la prise en charge
de la perte d'autonomie
-
3. Une dynamique jusqu'ici sous-estimée qui
suscite des interrogations sur la fiabilité de la grille Aggir
-
4. La nécessaire prise en compte des
spécificités des affections
neurodégénératives
-
1. Le lien réel mais difficile à
quantifier entre le vieillissement de la population et la montée du
nombre des personnes en situation de perte d'autonomie
-
B. AMÉLIORER LA PRISE EN CHARGE DES
PERSONNES ÂGÉES EN PERTE D'AUTONOMIE
-
1. L'analyse du centre d'analyse
stratégique
-
2. Les traductions politiques et leurs
implications financières
-
a) Le plan Solidarité-Grand Age
(2007-2012) : les suites données aux recommandations du centre
d'analyse stratégique
-
b) Le plan en faveur des métiers de la
dépendance annoncé le 12 février 2008
-
c) Le plan Alzheimer 2008-2012
-
d) Les interrogations soulevées par la mise
en oeuvre du PSGA : des objectifs en voie de
réaménagement ?
-
a) Le plan Solidarité-Grand Age
(2007-2012) : les suites données aux recommandations du centre
d'analyse stratégique
-
3. L'enjeu de la convergence de la prise en charge
des personnes âgées et des personnes handicapées
-
4. Le problème de la maltraitance des
personnes dépendantes : un bilan insuffisant, cinq ans après
les travaux de la commission d'enquête du Sénat
-
1. L'analyse du centre d'analyse
stratégique
-
C. REPENSER LA GOUVERNANCE ET PROMOUVOIR
L'EFFICACITÉ DE LA DÉPENSE PUBLIQUE
-
1. Le constat formulé par le
Président de la République
-
2. Des circuits financiers complexes et peu
lisibles
-
3. Sept grands enjeux à
maîtriser
-
a) Tirer toutes les conséquences du choix
d'une gestion décentralisée
-
b) Revoir un système
« byzantin » de conventionnement et de tarification en
Ehpad
-
c) Poser la question de l'absence de gouvernance
des dépenses d'assurance maladie en établissement
-
d) Promouvoir l'impératif d'une meilleure
coordination entre les secteurs sanitaire et médicosocial
-
e) S'interroger sur l'évolution du
rôle de la CNSA
-
f) Répondre au problème des retards
pris par les mises en chantier et les créations de nouvelles places
-
g) Permettre un contrôle du Parlement
aujourd'hui très insuffisant
-
a) Tirer toutes les conséquences du choix
d'une gestion décentralisée
-
1. Le constat formulé par le
Président de la République
-
A. PRENDRE EN COMPTE LES EFFETS STRUCTURELS DE LA
DÉFORMATION DE LA PYRAMIDE DES ÂGES
-
II. ... DANS UN CONTEXTE HUMAIN ET FINANCIER SOUS
FORTE CONTRAINTE
-
A. UNE DONNÉE INCONTOURNABLE :
L'ABSENCE DE MARGES DE MANoeUVRE DES FINANCES PUBLIQUES
-
B. UNE SOLLICITATION ACCRUE MAIS INÉGALE
DES SOLIDARITÉS FAMILIALES
-
1. Le coût très élevé
du reste à charge
-
2. Des besoins encore mal évalués et
mal pris en compte
-
3. Un ciblage inéquitable des aides
publiques à l'hébergement
-
4. La perspective d'une montée en valeur
des patrimoines dans un contexte néanmoins d'accroissement sensible des
disparités entre les personnes âgées
-
5. La place encore insuffisamment reconnue des
aidants familiaux et la portée de la notion d'obligation
alimentaire
-
1. Le coût très élevé
du reste à charge
-
C. LES LIMITES ACTUELLES DU DÉVELOPPEMENT
DE L'ASSURANCE DÉPENDANCE
-
A. UNE DONNÉE INCONTOURNABLE :
L'ABSENCE DE MARGES DE MANoeUVRE DES FINANCES PUBLIQUES
-
I. TROIS DÉFIS MAJEURS À
RELEVER...
-
TROISIÈME PARTIE - LES ORIENTATIONS DE LA
MISSION
-
I. L'AMÉLIORATION DE LA PRISE EN CHARGE DES
PERSONNES ÂGÉES EN PERTE D'AUTONOMIE DOIT S'EFFECTUER DANS UN
CADRE BUDGÉTAIRE MAÎTRISÉ, PASSANT PAR UN FINANCEMENT MIXTE
DU RISQUE...
-
A. ASSURER UN NIVEAU ÉLEVÉ DE
SOLIDARITÉ SUPPOSE UNE GESTION VIABLE DU DISPOSITIF DE PRISE EN CHARGE
DES PERSONNES ÂGÉES EN PERTE D'AUTONOMIE
-
1. Améliorer la prise en charge des
personnes âgées en perte d'autonomie en garantissant un socle
élevé de solidarité
-
a) La mission partage l'objectif de mise en place
d'un droit universel de compensation pour l'autonomie
-
b) Elle soutient la convergence des
modalités de prise en charge des personnes âgées en perte
d'autonomie et des personnes handicapées pour autant qu'elle soit
légitime
-
c) Elle souhaite améliorer la prise en
charge des personnes âgées en perte d'autonomie tout en
maîtrisant le reste à charge pour les bénéficiaires
et leurs familles
-
a) La mission partage l'objectif de mise en place
d'un droit universel de compensation pour l'autonomie
-
2. Dégager les moyens nécessaires
à prélèvements obligatoires constants
-
3. Ajuster le calendrier de mise en oeuvre des
mesures déjà annoncées ?
-
1. Améliorer la prise en charge des
personnes âgées en perte d'autonomie en garantissant un socle
élevé de solidarité
-
B. L'ÉQUITÉ IMPOSE UNE PRISE EN
COMPTE PLUS JUSTE DU PATRIMOINE DANS LE CALCUL DES PRESTATIONS
-
C. LA NÉCESSITÉ D'UN FINANCEMENT
MIXTE REQUIERT UNE ARTICULATION FORTE ENTRE LA PRISE EN CHARGE PUBLIQUE ET LES
GARANTIES ASSURANTIELLES
-
A. ASSURER UN NIVEAU ÉLEVÉ DE
SOLIDARITÉ SUPPOSE UNE GESTION VIABLE DU DISPOSITIF DE PRISE EN CHARGE
DES PERSONNES ÂGÉES EN PERTE D'AUTONOMIE
-
II. ... ET S'ACCOMPAGNER D'UNE REMISE À
PLAT DE LA GOUVERNANCE, FONDÉE SUR UNE RESPONSABILISATION ACCRUE DES
ACTEURS
-
A. REDÉFINIR LES MISSIONS DE L'ETAT ET DE
LA CNSA, RENFORCER LE CONTRÔLE EXERCÉ PAR LE PARLEMENT
-
B. ÉRIGER LES DÉPARTEMENTS EN
VÉRITABLES RESPONSABLES DE LA POLITIQUE MÉDICOSOCIALE
-
1. Faire des départements les
interlocuteurs privilégiés des futures agences régionales
de santé dans le domaine médicosocial
-
2. Assurer une meilleure coordination des acteurs
sur le terrain
-
a) Suivre avec attention la démarche
d'intégration actuellement expérimentée dans le cadre du
projet Prisma
-
b) Autoriser les départements volontaires
à assumer la compétence de tarification et de gestion des
crédits d'assurance maladie de certains établissements
-
c) Transférer aux départements qui
le souhaitent les crédits d'action sociale de la Cnav et des Cram
-
a) Suivre avec attention la démarche
d'intégration actuellement expérimentée dans le cadre du
projet Prisma
-
1. Faire des départements les
interlocuteurs privilégiés des futures agences régionales
de santé dans le domaine médicosocial
-
C. TIRER LES CONSÉQUENCES
FINANCIÈRES DE L'ACCROISSEMENT DU RÔLE DES DÉPARTEMENTS, CE
QUI PASSE PAR UNE PRISE EN COMPTE CORRECTEMENT ÉVALUÉE DES
CHARGES QU'ILS SUPPORTENT
-
A. REDÉFINIR LES MISSIONS DE L'ETAT ET DE
LA CNSA, RENFORCER LE CONTRÔLE EXERCÉ PAR LE PARLEMENT
-
I. L'AMÉLIORATION DE LA PRISE EN CHARGE DES
PERSONNES ÂGÉES EN PERTE D'AUTONOMIE DOIT S'EFFECTUER DANS UN
CADRE BUDGÉTAIRE MAÎTRISÉ, PASSANT PAR UN FINANCEMENT MIXTE
DU RISQUE...
-
ANNEXE - LES PRÉVISIONS DE DÉPENSES
D'APA À L'HORIZON 2040 ET LEUR FINANCEMENT
-
CONTRIBUTION DE MM. FRANÇOIS AUTAIN
ET GUY FISCHER ET DU GROUPE COMMUNISTE REPUBLICAIN ET CITOYEN
-
CONTRIBUTION DE BERNARD CAZEAU,
CLAIRE-LISE CAMPION, JEAN-PIERRE DEMERLIAT,
JEAN-PIERRE GODEFROY, CLAUDE HAUT,
GÉRARD MIQUEL, MICHEL MOREIGNE,
MICHÈLE SAN VICENTE-BAUDRIN
ET DU GROUPE SOCIALISTE ET APPARENTÉS
-
TRAVAUX DE LA MISSION
N° 447
SÉNAT
SESSION EXTRAORDINAIRE DE 2007-2008
|
Annexe au procès-verbal de la séance du 8 juillet 2008 |
RAPPORT D'INFORMATION
FAIT
au nom de la mission commune d'information (1) sur la prise en charge de la dépendance et la création du cinquième risque ,
Par M. Alain VASSELLE,
Sénateur.
Tome I : Rapport
(1) Cette mission commune d'information est composée de : M. Philippe Marini, président ; MM. Bernard Cazeau, Michel Mercier, Gérard Miquel, Henri de Raincourt, vice-présidents ; Mme Sylvie Desmarescaux, MM. Guy Fischer, Georges Mouly, secrétaires ; M. Alain Vasselle, rapporteur ; MM. Jean-Paul Amoudry, François Autain, Paul Blanc, Mme Claire-Lise Campion, MM. Auguste Cazalet, Jean-Pierre Demerliat, Mme Muguette Dini, M. Éric Doligé, Mme Bernadette Dupont, MM. Jean-Pierre Godefroy, Charle Guené, Claude Haut, Mme Marie-Thérèse Hermange, MM. André Lardeux, Dominique Leclerc, Alain Milon, Michel Moreigne, Mme Michèle San Vicente-Baudrin, M. François Trucy.
LES PRINCIPALES ORIENTATIONS PROPOSÉES PAR LA MISSION
|
1. Un effort plus équitable en direction des bénéficiaires de l'Apa à domicile
2. Un reste à charge maîtrisé et une dépense plus efficace en établissements d'hébergement
3. Une articulation à définir entre le socle solidaire et l'étage de financement assurantiel
4. Une gouvernance à renforcer et à simplifier
|
AVANT-PROPOS
Mesdames, Messieurs,
Les réflexions autour du cinquième risque et de la prise en charge de la perte d'autonomie des personnes âgées sont aujourd'hui entrées dans une phase active.
Fin 2007, le Président de la République a annoncé, au Palais du Luxembourg, son souhait qu'un projet de loi soit prochainement soumis au Parlement. Le Sénat a aussitôt créé sur ce thème une mission commune d'information, composée de membres des commissions des affaires sociales et des finances, afin de prendre toute sa place dans le débat.
Quel est aujourd'hui le coût de la prise en charge de la dépendance ? Quels besoins aurons-nous à couvrir au cours des prochaines décennies ? Avec quelle gouvernance et quelles ressources ? Dans quel sens faut-il éventuellement revoir les circuits de financement et l'architecture institutionnelle ? Quelles doivent être les places respectives de la solidarité nationale et de l'effort individuel ? Telles sont les grandes questions qui ont guidé les travaux de la mission.
Au terme de six mois d'auditions et de déplacements sur le terrain, qui lui ont permis de rencontrer les principaux acteurs de la dépendance 1 ( * ) , de mesurer les aspirations des gestionnaires locaux et d'étudier les systèmes mis en place chez nos principaux partenaires européens, elle a établi un rapport d'étape qui ambitionne de faire le point sur les principaux sujets en suspens :
- l'allocation personnalisée d'autonomie (Apa) doit-elle être mieux ciblée, en fonction du niveau de dépendance, mais aussi au regard du revenu et du patrimoine du bénéficiaire ?
- comment diminuer les restes à charge supportés par les familles à domicile et en établissement ?
- quel est le contenu du partenariat public-privé qui devra être conclu avec les assureurs ?
- comment améliorer l'efficience de la dépense dans le médicosocial et quelle gouvernance promouvoir pour ce secteur ?
La version provisoire de l'étude 2 ( * ) commandée par la mission au cabinet Ernst et Young sur le « marché de l'offre de soins, d'hébergement et de services destinés aux personnes âgées dépendantes » apporte un éclairage complémentaire sur ces premières analyses.
Il ne s'agit pas, à ce stade, de proposer une organisation du cinquième risque « clés en mains », alors que le Gouvernement s'apprête tout juste à lancer, de son côté, les concertations préalables à la rédaction d'un projet de loi dont l'examen se profile pour la fin de l'année ou le début de l'année prochaine. Le document qui vous est présenté constitue plutôt un relevé d'orientations et reprend la liste des solutions qui paraissent pouvoir être mises en oeuvre, mais aussi les sujets sur lesquels il est apparu que des explorations complémentaires sont nécessaires.
Les travaux de la mission ne s'arrêtent donc pas avec le dépôt du présent rapport d'étape. Le Bureau du Sénat, au cours de sa réunion du 24 juin 2008, a répondu favorablement à sa demande de reconduction qui permet à ses membres de poursuivre leurs réflexions jusqu'au 31 décembre prochain.
Le cinquième risque est un sujet aux ramifications multiples.
Cette tâche de défrichage d'un terrain vaste et complexe ainsi que de mise en ordre des priorités et de définition des moyens à mettre en oeuvre, votre rapporteur, en plein accord avec le président de la mission, entend la mener avec le souci premier de parvenir au consensus le plus large possible. La prise en charge de la perte d'autonomie des personnes âgées est l'un des principaux volets des politiques qui devront être conçues pour répondre au défi essentiel du vieillissement de la population. Il s'agit d'un sujet majeur de société sur lequel nos concitoyens attendent des réponses viables et pérennes, à la hauteur des enjeux. Il ne faut pas les décevoir.
PREMIÈRE PARTIE - UN DISPOSITIF DE PRISE EN CHARGE LARGEMENT SOCIALISÉ ET DIVERSIFIÉ, MAIS COMPLEXE
I. UN DISPOSITIF DE PRISE EN CHARGE LARGEMENT SOCIALISÉ
A. UN EFFORT PUBLIC EN FORTE PROGRESSION PLAÇANT DÉSORMAIS LA FRANCE DANS LA MOYENNE EUROPÉENNE
1. Une dépense publique évaluée à environ 19 milliards d'euros
a) Les limites de l'exercice
A titre liminaire, il convient de rappeler la difficulté d'évaluer avec précision le coût global des dépenses supportées par les administrations publiques au titre de la prise en charge de la dépendance. Car si un compte social du handicap a pu être élaboré et régulièrement actualisé 3 ( * ) , il n'en existe pas aujourd'hui pour les dépenses liées à la perte d'autonomie des personnes âgées.
Plusieurs raisons à cela :
- tout d'abord, la définition même de la dépendance et de son périmètre . Comme l'a, en effet, indiqué le directeur du budget, lors de son audition devant la mission 4 ( * ) , la notion de dépendance est un « concept flou ». Si elle peut être appréhendée selon des critères juridiques (les groupes iso-ressources (Gir) de la grille autonomie gérontologie groupes iso-ressources (Aggir), qui classe les personnes âgées en fonction de leur degré de dépendance), cette notion ne présente pas de frontière strictement étanche avec les autres risques de la protection sociale - notamment le risque maladie et le risque vieillesse. Par ailleurs, la distinction entre la prise en charge des personnes âgées dépendantes et la prise en charge des personnes handicapées n'est pas parfaitement rigoureuse. Elle continue en effet aujourd'hui de reposer, pour l'essentiel, sur un critère d'âge 5 ( * ) ;
- la complexité, ensuite, des circuits de financement . Souligné dans de nombreux rapports, ce manque de lisibilité rend particulièrement difficile l'évaluation de la contribution de chacune des administrations publiques - Etat, collectivités territoriales, sécurité sociale - concernées par le financement de la prise en charge de la dépendance ;
- enfin, conséquence de ces deux premières limites méthodologiques, l'absence d'outils statistiques adéquats permettant d'isoler, au sein des dépenses destinées aux personnes âgées, celles spécifiquement consacrées aux personnes âgées dépendantes. La direction du budget a indiqué aux membres de la mission qu'un tel travail d'évaluation nécessiterait un effort statistique et méthodologique important. Deux postes de dépenses sont notamment particulièrement difficiles à isoler : les dépenses fiscales et les dépenses de soins de ville des personnes âgées dépendantes.
b) Un essai de compte social de la dépendance
La Cour des comptes, dans son rapport de novembre 2005 6 ( * ) , a été la première à proposer un chiffrage d'ensemble de l'effort public consacré à la prise en charge des personnes âgées dépendantes. Celui-ci était évalué à environ 15 milliards d'euros en 2003, soit un peu plus de 1 % du produit intérieur brut (Pib).
|
La Cour des comptes évaluait à plus de 15 milliards d'euros l'effort public à destination des personnes âgées dépendantes en 2003 - ce chiffrage s'élevait à plus de 40 milliards en y incluant les aides destinées aux personnes âgées, mais non liées à la prise en charge de la dépendance. La Cour des comptes distinguait trois cercles de dépenses : - le « noyau dur » des aides spécifiquement destinées à compenser la perte d'autonomie des personnes âgées , dont le coût s'élevait à 4,165 milliards d'euros . Ce premier cercle recouvrait la fraction de l'aide sociale départementale plus particulièrement destinée au public des personnes âgées dépendantes (les dépenses liées au financement de l'allocation personnalisée d'autonomie [Apa], de la prestation spécifique dépendance [PSD] et de l'allocation compensatrice pour tierce personne [ACTP]) ; les majorations de pension d'invalidité pour tierce personne ; les dépenses fiscales ciblées sur les personnes dépendantes de plus de soixante ans (réduction d'impôt au titre des dépenses afférentes à la dépendance en établissement, majoration de quotient familial pour les personnes titulaires de la carte d'invalidité et âgées de plus de soixante ans, déductibilité de l'Apa du revenu imposable) ; et les exonérations de charges sociales pour les bénéficiaires de l'Apa ;
-
les aides bénéficiant
«
quasi exclusivement
» à des personnes
âgées dépendantes
, mais non spécifiquement
destinées à la prise en charge de la dépendance, d'un
coût global de
11,379 milliards d'euros
. Ce
deuxième cercle comprenait une autre fraction de l'aide sociale
départementale de portée plus large que la
précédente (l'aide ménagère légale et l'aide
sociale à l'hébergement (ASH)) ; les dépenses
financées par le fonds de modernisation de l'aide à domicile
(FMAD) ; les dépenses de l'Etat - relatives au financement des
comités locaux d'information et de coordination (Clic), au financement
des comités départementaux des retraités et personnes
âgées (Coderpa), et aux subventions versées à des
associations ; les dépenses d'assurance maladie - liées
au financement des services de soins infirmiers à domicile (Ssiad), au
financement des établissements d'hébergement des personnes
âgées dépendantes (Ehpad), aux dépenses de soins de
ville et d'hospitalisation des personnes âgées
dépendantes ; les dépenses d'action sociale des caisses de
retraite (notamment, aide ménagère, aides au maintien à
domicile, aménagement du logement) ; les prestations des caisses
d'allocations familiales (aide personnalisée au logement (APL) et
allocation de logement à caractère social (ALS) à
destination des personnes à domicile dépendantes et des personnes
placées en institution) ; et les aides visant à permettre
l'amélioration de l'habitat financées par l'agence nationale de
l'habitat (Anah) ;
- les « autres aides » que les personnes âgées peuvent recevoir nonobstant leur degré de dépendance . Leur coût global était évalué à 25,23 milliards d'euros . Etaient incluses dans cette troisième catégorie : certaines prestations des caisses d'allocations familiales (allocation de logement familial (ALF), aide personnalisée au logement (APL), allocation de logement à caractère social (ALS) pour les personnes, de soixante-quinze ans et plus, non hébergées en foyer) ; les dépenses fiscales bénéficiant aux personnes de soixante ans et plus dépendantes ou non (abattement sur le revenu imposable pour les personnes de plus de soixante-cinq ans de revenus modestes, réduction d'impôt pour l'emploi d'un salarié à domicile, exonération de taxe sur les salaires versés à des salariés à domicile, exonération de taxe d'habitation, majoration du quotient familial pour les personnes vivant seules et n'ayant plus d'enfants à charge, abattement de 10 % sur les pensions de retraite, exonération de la majoration de pension pour enfants) ; les exonérations de charges sociales (à destination des personnes de plus de soixante-dix ans bénéficiaires de l'avantage vieillesse, des associations agréées, des centres communaux d'action sociale (CCAS) et des services habilités à l'aide sociale) ; les dépenses d'assurance maladie consacrées aux personnes de plus de soixante-quinze ans a priori non dépendantes, et les autres dépenses d'action sociale des caisses de retraite hormis celles mentionnées dans la précédente catégorie. La Cour des comptes comptabilisait également, dans ce troisième cercle de dépenses, les dépenses nettes de fonctionnement des communes, des CCAS et des départements au titre de la prise en charge de la dépendance.
Source : Cour des comptes, rapport public
particulier
|
Pour les besoins de la mission, les différentes administrations concernées par la prise en charge de la dépendance ont procédé à une réactualisation de ce chiffrage 7 ( * ) . Par recoupement et sous réserve des limites méthodologiques exposées ci-dessus, la dépense publique liée à la prise en charge des personnes âgées dépendantes peut aujourd'hui être évaluée à environ 19 milliards d'euros par an , soit l'équivalent d' un point de Pib .
Ce montant inclut, outre le coût direct de la prise en charge des personnes âgées dépendantes (l'allocation personnalisée pour l'autonomie [Apa] et l'objectif national des dépenses de l'assurance maladie [Ondam] médicosocial « Personnes âgées », notamment), les dépenses fiscales strictement liées à la perte d'autonomie, ainsi que les dépenses d'hospitalisation et de soins de ville des personnes âgées dépendantes.
Ce chiffrage atteint plus de 21 milliards d'euros en y incluant les exonérations de cotisations sociales dont celles-ci peuvent bénéficier, ainsi que les aides versées par la caisse nationale d'assurance vieillesse (Cnav) et les caisses d'allocations familiales.
Le tableau suivant retrace la décomposition de l'effort public en faveur des personnes âgées dépendantes.
|
L'effort public en faveur de la prise en charge de la dépendance par source de financement |
||
|
(en millions d'euros) |
||
|
Organismes financeurs |
Actions financées |
Montant |
|
Etat (1) |
- Dépenses directes |
17 |
|
(crédits consacrés aux personnes âgées dans le programme 157 « Handicap et dépendance » de la mission « Solidarité, insertion et égalité des chances ») (prévision pour 2008) |
||
|
- Dépenses fiscales spécifiquement centrées sur le traitement de la dépendance |
370 |
|
|
(exonération d'impôt sur le revenu des sommes versées au titre de l'Apa et réduction d'impôt sur le revenu au titre des frais de dépendance et d'hébergement pour personnes dépendantes accueillies en établissement spécialisé) (prévision pour 2008) |
||
|
Total |
387 |
|
|
Assurance maladie (2) |
- Dépenses de soins des établissements et services sociaux et médicosociaux |
6 775 |
|
(crédits destinés au financement des Ehpad et des Ssiad retracés dans l'« Ondam médicosocial - personnes âgées », ainsi que les crédits destinés au financement des USLD) (prévision pour 2008) |
||
|
- Dépenses hospitalières et dépenses de soins de ville des personnes âgées dépendantes (prévision pour 2008) |
4 600 |
|
|
- Dépenses d'action sociale des caisses régionales d'assurance maladie (prévision pour 2008) |
10,11 |
|
|
- Exonération de cotisations sociales liées à la prise en charge de la dépendance (prévision pour 2008) |
1 508 |
|
|
Total |
12 893,11 |
|
|
Départements (3) |
- Dépenses relatives à l'allocation personnalisée d'autonomie (Apa) (en 2007) |
3 100 |
|
- Dépenses nettes relatives à l'aide sociale à l'hébergement (en 2007) |
1 100 |
|
|
Total |
4 200 |
|
|
Caisse nationale de solidarité pour l'autonomie (4) |
- Participation au financement des établissements ou services sociaux et médicosociaux (prévision pour 2008) |
930 |
|
- Participation au financement de l'allocation personnalisée d'autonomie (Apa) (prévision pour 2008) |
1 572 |
|
|
- Dépenses relatives à la promotion d'actions innovantes et au renforcement de la professionnalisation des métiers de service (prévision pour 2008) |
66 |
|
|
- Dépenses d'animation, de prévention et d'études (prévision pour 2008) |
10 |
|
|
- Cofinancement d'opérations d'investissement (prévision pour 2008) |
390 |
|
|
Total |
2 968 |
|
|
Caisse nationale d'assurance vieillesse (5) |
- Dépenses consacrées au maintien à domicile (en 2007) |
321 |
|
- Dépenses consacrées aux lieux collectifs (en 2007) |
49 |
|
|
Total |
370 |
|
|
Caisse nationale d'allocations familiales (6) |
- Dépenses d'allocations logement à caractère social (ALS) accordées aux personnes âgées de plus de 60 ans (en 2007) |
304,8 |
|
- Dépenses d'aides personnalisées au logement (APL) accordées aux personnes âgées de plus de 60 ans (en 2007) |
263,3 |
|
|
Total |
568,1 |
|
|
TOTAL |
21 386,21 |
|
|
(1) Source : Projet annuel de performances pour 2008 de la mission « Solidarité, insertion et égalité des chances » |
||
|
(2) Source : Loi de financement de la sécurité sociale pour 2008 |
||
|
(3) Source : Direction du budget |
||
|
(4) Source : Annexe 8 au projet de loi de financement de la sécurité sociale |
||
|
(5) Source : Caisse nationale d'assurance vieillesse |
||
|
(6) Source : Caisse nationale d'allocations familiales |
||
c) La France dans la moyenne européenne
Si les comparaisons internationales ne sont pas aisées en raison des définitions différentes de la dépendance et de la multiplicité des acteurs institutionnels concernés, la direction générale du trésor et de la politique économique (DGTPE) 8 ( * ) estime néanmoins que la France se place, s'agissant des dépenses publiques destinées à la prise en charge de la dépendance, au niveau du Royaume-Uni et de l'Allemagne . Seuls les pays scandinaves consacrent, en Europe, un effort public plus important que la France en la matière.
La DGTPE se fonde, à cet égard, sur les données chiffrées mentionnées dans le rapport d'Hélène Gisserot sur les perspectives financières de la dépendance des personnes âgées à l'horizon 2025, rapport auquel la DGTPE a apporté son concours. Elle n'a pas procédé, depuis, à de nouvelles études.
|
Comparaison des efforts publics consacrés à la prise en charge de la dépendance en Allemagne, en Suède et au Royaume-Uni |
|||
|
( en points de Pib ) |
|||
|
Allemagne |
Suède |
Royaume-Uni |
|
|
Dépense totale |
1,35 |
2,89 |
1,37 |
|
Dépense publique |
0,95 |
2,74 |
0,89 |
|
Dépense privée |
0,40 |
0,15 |
0,48 |
|
Source : OCDE 2005, cité par le rapport
d'Hélène Gisserot,
|
|||
2. Un coût principalement supporté par l'assurance maladie et par les départements
L'effort public consacré à la prise en charge de la dépendance est principalement financé par l'assurance maladie et, dans une moindre mesure, par les départements.
En effet, sur les près de 19 milliards d'euros consacrés chaque année à la prise en charge de la dépendance - ce montant n'incluant ni les exonérations de cotisations sociales, ni les aides versées par la caisse nationale d'assurance vieillesse et les caisses d'allocations familiales -, environ 60 % sont supportés par l'assurance maladie , 20 % par les collectivités territoriales , 15 % par la caisse nationale de solidarité pour l'autonomie (CNSA) sur ses ressources propres et environ 2 % par l'Etat .
S'y ajoutent les contributions de la caisse nationale d'assurance vieillesse (Cnav) et de la caisse nationale des allocations familiales (Cnaf), qui seront détaillées plus loin dans le présent rapport.
a) L'Etat intervient essentiellement par le biais de dépenses fiscales
La contribution de l'Etat - soit 387 millions d'euros pour 2008 - représente un peu moins de 2 % de l'effort public global. Elle prend deux formes : d'une part, des dépenses directes - qui restent marginales - et, d'autre part, des dépenses fiscales en faveur des personnes âgées dépendantes - qui constituent la part essentielle de la participation de l'Etat.
•
Les crédits consacrés aux
personnes âgées dans le programme 157 « Handicap et
dépendance » de la mission « Solidarité,
insertion et égalité des chances »
Pour 2008, les crédits inscrits dans le budget de l'Etat au titre de la prise en charge des personnes âgées s'élèvent à 17 millions d'euros en autorisations d'engagement (AE) et à 8 millions d'euros en crédits de paiement (CP). Ils sont retracés dans l'action 5 « Personnes âgées » du programme 157 « Handicap et dépendance » de la mission « Solidarité, insertion et égalité des chances ».
Ce montant comprend des dépenses d'investissement - pour 88 % des AE et 75 % des CP - et des dépenses d'intervention - pour 12 % des AE et 25 % des CP. Il s'agit principalement, dans ce dernier cas, de subventions versées à des associations et du financement de mesures de lutte contre la maltraitance.
•
Les dépenses fiscales
destinées aux personnes âgées
dépendantes
En réalité, l'Etat participe, pour l'essentiel, au financement de la dépendance, par le biais de dépenses fiscales. Comme l'ont souligné la direction du budget et la direction de la législation fiscale, ces dépenses sont nombreuses et difficiles à isoler de l'ensemble des dépenses fiscales destinées aux personnes âgées.
La direction de la législation fiscale propose néanmoins leur classification en trois ensembles 9 ( * ) :
- premièrement, les dépenses fiscales spécifiquement centrées sur le traitement de la dépendance . Leur montant total s'élève, pour 2008, à 370 millions d'euros . Elles recouvrent deux dispositifs principaux : d'une part, l'exonération d'impôt sur le revenu des sommes versées au titre de l'Apa (250 millions d'euros) ; d'autre part, la réduction d'impôt sur le revenu au titre des frais de dépendance et d'hébergement pour les personnes dépendantes accueillies en établissement spécialisé - 120 millions d'euros ;
- deuxièmement, les dépenses fiscales liées à la prise en charge de l'invalidité et du handicap pour un montant évalué en 2008 à 770 millions d'euros . Il s'agit, d'une part, de la majoration du quotient familial pour les contribuables invalides (demi-part supplémentaire) (380 millions d'euros) ; d'autre part, du crédit d'impôt pour dépenses d'équipements de l'habitation principale en faveur de l'aide aux personnes (30 millions d'euros), ainsi que de l'application du taux réduit de TVA (5,5 %) pour les ventes d'équipements spéciaux pour personnes âgées et handicapées (360 millions d'euros) ;
- troisièmement, les dépenses fiscales dont peuvent bénéficier les personnes âgées - c'est-à-dire les personnes de plus de soixante ou soixante-quinze ans - mais qui ne sont pas spécifiquement dédiées à celles d'entre elles qui sont dépendantes et qui ne sont pas directement liées à la perte d'autonomie . Leur montant peut être évalué à 7,785 milliards d'euros en 2008. Cette dernière catégorie regroupe plusieurs dispositifs : l'abattement d'impôt sur le revenu des personnes âgées ou invalides de condition modeste (260 millions d'euros) ; la réduction d'impôt sur le revenu au titre de l'emploi par les particuliers d'un salarié à domicile (1,04 milliard d'euros) ; l'abattement de 10 % sur le montant des pensions et des retraites pour l'impôt sur le revenu (2,55 milliards d'euros) ; l'exonération de taxe foncière sur les propriétés bâties en faveur des personnes âgées ou de condition modeste (291 millions d'euros) ; le dégrèvement d'office de taxe foncière en faveur des personnes âgée de condition modeste (57 millions d'euros) ; l'exonération de taxe d'habitation en faveur des personnes âgées, handicapées ou de condition modeste (1,227 milliard d'euros); la majoration du quotient familial pour les contribuables de plus de soixante-quinze ans titulaires de la carte du combattant (200 millions d'euros) et les contribuables vivant seuls ayant eu un ou plusieurs enfants à charge (1,64 milliard d'euros) ; enfin, l'exonération des majorations de retraite ou de pension des personnes ayant eu ou élevé au moins trois enfants (570 millions d'euros).
Comme la direction du budget, la mission commune d'information n'a retenu dans son chiffrage global que le premier cercle de dépenses fiscales , c'est-à-dire celles directement liées à la prise en charge de la dépendance, soit un montant estimé à 370 millions d'euros pour 2008.
Le dispositif de chacune de ces dépenses fiscales est précisé en annexe à la présente partie 10 ( * ) .
b) L'assurance maladie est le principal contributeur à la prise en charge des personnes âgées en perte d'autonomie
L'assurance maladie constitue, de loin, le principal financeur de la dépendance : elle y participe, en 2008, à hauteur de 60 % , soit un montant de près de 11,4 milliards d'euros .
Sa contribution comporte deux volets principaux : d'une part, la prise en charge des dépenses de soins des établissements et services sociaux et médicosociaux accueillant des personnes âgées ; d'autre part, le financement des dépenses d'hospitalisation et de soins de ville des personnes âgées dépendantes. De façon plus marginale, s'y ajoutent les dépenses d'action sociale des caisses régionales d'assurance maladie (Cram).
Par ailleurs, en sus de cette enveloppe de plus de 11 milliards d'euros, l'assurance maladie contribue également indirectement au coût de la prise en charge de la dépendance par le biais des exonérations de cotisations sociales qui constituent, pour la sécurité sociale, une moindre recette de l'ordre de 1,5 milliard pour 2008.
•
Les dépenses en
établissements et services sociaux et médicosociaux
L'assurance maladie participe, tout d'abord, au financement des établissements et services médicosociaux au titre des dépenses de soins des personnes âgées dépendantes résidant dans ces structures. Il s'agit, pour l'essentiel, de la partie « soins » de la tarification tripartite appliquée dans ces établissements et services.
|
* Une tarification tripartite L'article 23 de la loi n° 97-60 du 24 janvier 1997 11 ( * ) a engagé la réforme de la tarification applicable dans les établissements sociaux et médicosociaux. Auparavant, les recettes des établissements comprenaient, d'une part, le paiement par les résidents d'un prix de journée d'hébergement, d'autre part, le paiement par l'assurance maladie de différents forfaits soins variant selon le type d'établissement : des forfaits de soins courants, des forfaits de section de cure médicale et des forfaits de soins de longue durée. Une des principales innovations de la réforme engagée en 1997 a reposé sur l'introduction d'une prise en charge spécifique de la dépendance , à côté de l'hébergement et des prestations de soins. Désormais, le budget des établissements médicosociaux est donc composé de trois sections tarifaires distinctes et étanches :
-
les prestations relatives à
l'hébergement
- c'est-à-dire l'ensemble des
prestations d'administration générale, d'accueil hôtelier,
de restauration, d'entretien et d'animation de la vie sociale de
l'établissement qui ne sont pas liées à l'état de
dépendance des personnes accueillies ;
- les prestations relatives à la dépendance - soit l'ensemble des prestations d'aide et de surveillance nécessaires à l'accomplissement des actes essentiels de la vie, qui ne sont pas liées aux soins que la personne âgée est susceptible de recevoir ; - les prestations de soins - soit les prestations médicales et paramédicales nécessaires à la prise en charge des affectations somatiques et psychiques des personnes résidant dans l'établissement ainsi que les prestations paramédicales correspondant aux soins liées à l'état de dépendance de ces dernières. * La participation de l'assurance maladie Si les frais d'hébergement sont à la charge du résident, ou du conseil général par le biais de l'aide sociale, et si les frais liés à la prise en charge de la dépendance sont acquittés par l'usager, ou, si celui-ci remplit les conditions, par le conseil général par le biais de l'Apa, les prestations de soins sont, elles, supportées par l'assurance maladie . La répartition des crédits de l'assurance maladie entre les différents établissements repose aujourd'hui sur deux systèmes exposés dans la deuxième partie du présent rapport. |
La participation de l'assurance maladie au financement des établissements sociaux et médicosociaux - à hauteur de 6,775 milliards d'euros pour 2008 - est retracée dans l'objectif national des dépenses de l'assurance maladie (Ondam), et plus précisément au sein de deux sous-objectifs :
- d'une part, l'« Ondam médicosocial - personnes âgées » qui retrace la contribution de l'assurance maladie aux dépenses de soins des établissements et services pour personnes âgées, c'est-à-dire notamment les établissements et services sociaux et médicosociaux et les services de soins infirmiers à domicile (Ssiad). Pour 2008, l'Ondam médicosocial relatif aux personnes âgées s'élève à 5,4 milliards d'euros 12 ( * ) ;
- d'autre part, le sous-objectif « Autres dépenses relatives aux établissements de santé » qui finance les dépenses de soins des unités de soins de longue durée (USLD). En 2008, ces dépenses sont évaluées à 1,375 milliard d'euros 13 ( * ) .
L'assurance maladie ne gère cependant pas ces crédits, mais les transfère à la CNSA qui se charge de leur répartition.
|
L'Ondam se décompose en six sous-objectifs : * l'Ondam « soins de ville » ; * l'Ondam « hospitalier », lui-même décliné en deux enveloppes : l'une destinée aux établissements de santé tarifés à l'activité (T2A) ; l'autre comprenant les « autres dépenses » relatives aux établissements de santé ; * l'Ondam « médicosocial » relatif aux personnes âgées ; * l'Ondam « médicosocial » relatif aux personnes handicapées ; * les dépenses relatives aux autres modes de prise en charge. Le concours de l'assurance maladie au financement des établissements et services sociaux et médicosociaux par le biais de la prise en charge des prestations de soins est retracé dans le sous-objectif « Ondam médicosocial - personnes âgées ». Depuis 2006 14 ( * ) , les régimes d'assurance maladie transfèrent à la CNSA les crédits inscrits à cet objectif , ainsi que ceux inscrits sur l' « Ondam médicosocial - personnes handicapées ». La CNSA y ajoute sa contribution propre, et l'ensemble (Ondam médicosocial - personnes âgées ; Ondam médicosocial - personnes handicapées ; contribution de la CNSA) constitue l'objectif global des dépenses médicosociales (OGD), dont la CNSA assure la gestion.
En revanche, les dotations aux USLD ne transitent pas par la
CNSA mais sont directement versées par l'assurance maladie aux
structures hospitalières.
|
•
Les dépenses hospitalières et
de soins de ville
En sus de ces dépenses, l'assurance maladie prend en charge les dépenses hospitalières et les dépenses de soins de ville des personnes âgées dépendantes.
En effet, les personnes âgées dépendantes - hébergées en établissement ou restant à domicile - peuvent être hospitalisées et continuer à recevoir des soins délivrés par des professionnels de santé de ville. Les dépenses qu'ils suscitent - remboursées, s'agissant des personnes âgées résidant en établissement, en plus des soins pris en charge sur l'Ondam médicosocial - sont retracées dans les deux premières enveloppes de l'Ondam : d'une part, le sous-objectif « Soins de ville » ; d'autre part, le sous-objectif « Dépenses hospitalières » 15 ( * ) .
Comme l'a indiqué la direction de la sécurité sociale aux membres de la mission 16 ( * ) , ces dépenses sont particulièrement difficiles à repérer. D'une part, il n'est pas aisé de les isoler de l'ensemble des dépenses hospitalières et des dépenses de soins de ville ; d'autre part, elles ne concernent pas toutes directement le traitement de pathologies liées à la dépendance. La caisse nationale d'assurance maladie (Cnam) les a néanmoins récemment estimées, selon la direction de la sécurité sociale, à environ 4,6 milliards d'euros 17 ( * ) .
Cette estimation est à rapprocher des dépenses d'affections de longue durée (ALD) dont l'examen offre une autre approche du coût de la prise en charge des personnes âgées dépendantes par la Cnam. En effet, comme l'a précisé le directeur général de la Cnam lors de son audition 18 ( * ) , les personnes âgées de plus de soixante-quinze ans relèvent pour la plupart du régime des ALD. Or, les dépenses de soins dédiées à la couverture des ALD - qui atteignent 56 milliards d'euros au total - sont estimées à 17 milliards d'euros pour les personnes de plus de soixante-quinze ans et à 5 milliards d'euros pour les personnes de plus de quatre-vingt-cinq ans. La prise en charge de la maladie d'Alzheimer, qui entre dans le champ des ALD, représente, à elle seule, une dépense de 2,4 milliards d'euros pour le régime général de l'assurance maladie et de 2,8 milliards d'euros pour l'ensemble des régimes.
•
Les dépenses d'action sociale des
caisses régionales d'assurance maladie (Cram)
A ces deux contributions principales de l'assurance maladie doivent également être ajoutées les dépenses d'action sociale des caisses régionales d'assurance maladie (Cram). D'après les données transmises par la Cnam, ces dépenses s'élèvent à 10,11 millions d'euros pour 2008. Elles recouvrent, pour l'essentiel, des subventions de fonctionnement accordées à des associations et le financement de foyers d'accueil pour les familles de malades hospitalisés.
•
Les exonérations de cotisations
sociales liées à la dépendance
Enfin, au-delà de cette enveloppe de plus de 11 milliard d'euros, l'assurance maladie contribue indirectement à la prise en charge de la dépendance par le biais de différentes mesures d'exonération de cotisations patronales dont peuvent bénéficier les employeurs particuliers - personnes dépendantes, association ou entreprise - dans le cadre de l'aide à domicile .
Ces mesures recouvrent trois dispositifs principaux développés en annexe de la présente partie 19 ( * ) :
- l'exonération totale de cotisations patronales de sécurité sociale, sans plafond de rémunération, pour les personnes dépendantes employant une aide à domicile ou un salarié assurant une activité de service à la personne ;
- l'exonération de cotisations patronales de sécurité sociale, sans plafond de rémunération, pour les associations ou les entreprises proposant des services d'aide à domicile pour les personnes dépendantes ;
- l'exonération totale des cotisations patronales de sécurité sociale, sans plafond de rémunération, pour les personnes dépendantes hébergées à titre onéreux par un accueillant familial - la personne dépendante étant considérée comme l'employeur de l'accueillant familial - ou les personnes morales de droit public ou de droit privé ayant conclu un contrat de travail avec un accueillant familial.
Pour 2008, le montant de ces exonérations de cotisations sociales est évalué à 1,508 milliard d'euros .
|
Le montant des exonérations de cotisations
sociales
|
||||
|
Mesures |
2005 |
2006 |
2007* |
2008* |
|
Dispositif relatif aux aides à domicile employées par un particulier dépendant |
799 |
889 |
954 |
925 |
|
Dispositif relatif aux accueillants familiaux |
||||
|
Dispositif relatif aux aides à domicile employées par une association ou une entreprise auprès d'une personne dépendante |
438 |
513 |
572 |
583 |
|
TOTAL |
1 237 |
1 402 |
1 526 |
1 508 |
|
* Données prévisionnelles Source : Direction de la sécurité sociale |
||||
c) Les conseils généraux assument la plus grande partie du financement de l'Apa et participent à celui des Ehpad
Depuis la création de l'allocation personnalisée d'autonomie (Apa), la participation des départements à la prise en charge de la dépendance a fortement progressé. Ils en assurent aujourd'hui les deux tiers du financement.
Selon la direction du budget, mais aussi l'assemblée des départements de France (ADF), auditionnée par la mission 20 ( * ) , les conseils généraux ont consacré, en 2007, environ 4,2 milliards d'euros à la prise en charge de la dépendance, soit plus d'un cinquième de l'effort public global en la matière.
Ce montant recouvrait deux principaux types de dépenses : d'une part, la participation des conseils généraux aux dépenses d'allocations personnalisées d'autonomie (Apa) - pour un montant d'environ 3,1 milliards d'euros -, ainsi que les dépenses nettes relatives à l'aide sociale à l'hébergement - pour 1,1 milliard d'euros 21 ( * ) . A ces deux principales dépenses, s'ajoutent, de façon plus marginale, des dépenses liées à l'aide à domicile.
D'après la dernière étude disponible de la direction de la recherche, des études, de l'évaluation et des statistiques (Drees) sur les dépenses d'aide sociale des départements en 2006 22 ( * ) , le concours des conseils généraux aux dépenses en faveur des personnes âgées - évalué, dans le cadre de cette étude, à près de 4 milliards d'euros en dépenses nettes déduction faite de l'abondement de la caisse nationale de solidarité pour l'autonomie (CNSA) - représentait environ 27 % de l'ensemble des dépenses nettes d'aide sociale des départements déduction faite des abondements 23 ( * ) .
d) La CNSA vient compléter les financements apportés par les conseils généraux et l'assurance maladie
Créée par la loi n° 2004-626 du 30 juin 2004 relative à la solidarité pour l'autonomie des personnes âgées et des personnes handicapées, la caisse nationale de solidarité pour l'autonomie (CNSA) a pour mission de contribuer au financement de l'accompagnement de la perte d'autonomie des personnes âgées et des personnes handicapées dans le respect de leur égalité de traitement sur l'ensemble du territoire.
Cette loi a créé, dans le même temps, deux ressources fiscales nouvelles destinées spécifiquement à la prise en charge des personnes âgées dépendantes et des personnes handicapées, et directement affectées à la CNSA : d'une part, la contribution solidarité autonomie (CSA), corollaire de la « journée de solidarité », d'autre part, la contribution additionnelle de 0,3 % au prélèvement social de 2 % assis sur les revenus du patrimoine et les produits de placement. A ces deux ressources nouvelles, s'ajoutent le versement, à la CNSA, d'une fraction de 0,1 % de la contribution sociale généralisée (CSG) perçue sur les revenus d'activité, ainsi que la participation des régimes obligatoires de base de l'assurance vieillesse.
En 2008, le concours apporté par la CNSA, dans le cadre strict de la prise en charge de la dépendance des personnes âgées, s'élève à près de 3 milliards d'euros 24 ( * ) sur ses ressources propres , soit environ 15 % de la dépense publique totale consacrée à la prise en charge de la perte d'autonomie.
Ces dépenses, retracées dans des sections spécifiques du budget de la CNSA 25 ( * ) , sont destinées au financement des établissements et services sociaux et médicosociaux en complément de l'assurance maladie ; au financement de l'Apa en complément du concours des conseils généraux ; à la modernisation de l'aide à domicile des personnes âgées et au financement de certaines dépenses d'animation et d'investissement.
•
Le financement des établissements et
services médicosociaux
Comme cela a déjà été indiqué, depuis 2006 26 ( * ) , les régimes d'assurance maladie transfèrent à la CNSA les crédits inscrits sur l'Ondam médicosocial. La CNSA y ajoute sa contribution propre et l'ensemble (Ondam médicosocial - personnes âgées ; Ondam médicosocial - personnes handicapées ; contribution de la CNSA) constitue l'objectif global des dépenses médicosociales (OGD), dont la CNSA assure la gestion et la répartition.
Le montant de cette contribution, prélevée par la CNSA sur ses ressources propres et retracé au sein de la section I de son budget, s'élève, en 2008, à 930 millions d'euros .
•
Le financement de l'allocation
personnalisée d'autonomie
La CNSA participe également au financement d'une partie de l'Apa. Cette participation, sous forme de versements d'acomptes aux départements, s'élève, en 2008, à 1,572 milliard d'euros , ce qui correspond au tiers environ des dépenses totales d'Apa , les deux tiers restants étant à la charge des départements.
Le concours de la CNSA au financement de l'Apa est retracé dans la section II de ses comptes.
•
Le financement de la modernisation de
l'aide à domicile des personnes âgées et de projets
d'animation
Comme le précise l'annexe 8 au projet de loi de financement de la sécurité sociale pour 2008, la CNSA finance également des dépenses d'animation et de prévention en faveur des personnes âgées dépendantes, pour un montant de 10 millions d'euros en 2008.
Quant aux dépenses de modernisation de l'aide à domicile, la CNSA vise par leur biais à contribuer à la politique nationale de professionnalisation des intervenants de ce secteur, au développement de la qualité des services qui l'assurent et à la promotion des actions innovantes en la matière. Leur montant s'élève, en 2008, à 66 millions d'euros.
•
Le cofinancement d'opérations
d'investissement
Enfin, la CNSA peut cofinancer des opérations d'investissement dans le secteur médicosocial, notamment pour la mise aux normes techniques et de sécurité, pour la modernisation des locaux en fonctionnement, ainsi que pour la création de places nouvelles en établissements et services sociaux et médicosociaux.
Les lois de financement de la sécurité sociale pour 2006 et 2007 27 ( * ) avaient prévu la possibilité pour la CNSA, à titre exceptionnel, de financer des opérations de mise aux normes techniques et de modernisation de l'existant. Les opérations d'investissement devaient alors être financées par le report des excédents constatés sur la section I des comptes de la CNSA pour les exercices 2005 et 2006.
La loi de financement de la sécurité sociale pour 2008 28 ( * ) a pérennisé ces dispositifs en élargissant en conséquence les missions de la CNSA . Par rapport aux dispositifs prévus pour 2006 et 2007, la CNSA a en outre désormais la possibilité d'ouvrir des crédits pour des investissements nouveaux alors que jusqu'à présent elle ne participait qu'à la rénovation des bâtis existants.
Les plans d'investissement pour 2006 et 2007 se sont élevés respectivement à 350 millions d'euros et 130 millions d'euros. Le montant du nouveau plan pour 2008 devrait atteindre 390 millions d'euros .
|
Le concours de la CNSA à la prise en charge de la dépendance |
|
|
(en millions d'euros) |
|
|
Prévisions pour 2008 |
|
|
Financement des établissements ou services sociaux ou médicosociaux |
930 |
|
Financement de l'allocation personnalisée d'autonomie |
1 572 |
|
Promotion des actions innovantes et renforcement de la professionnalisation des métiers de service |
66 |
|
Dépenses d'animation, prévention et études |
10 |
|
Cofinancement d'opérations d'investissement |
390 |
|
TOTAL |
2 968 |
|
Source : Annexe 8 au projet de loi de financement de la sécurité sociale pour 2008 |
|
3. Un effort public en forte croissance
De la même manière qu'il est difficile de retracer précisément l'effort public global en faveur de la prise en charge de la dépendance, l'appréciation que l'on peut porter sur son évolution exacte est rendue complexe par des limites méthodologiques.
Néanmoins l'évolution de certains postes de dépenses témoigne de la progression rapide de la dépense publique en faveur de la dépendance, dynamique soulignée à de nombreuses reprises lors des auditions de la mission.
Tout d'abord, on observe que l'« Ondam-médicosocial - personnes âgées » - qui retrace la contribution de l'assurance maladie aux établissements médicosociaux et services pour personnes âgées - a bénéficié de taux de progression très élevés dans les années 2002-2003 (avec 14 % à 15 % de croissance) et encore substantiels depuis (autour de 9 % par an depuis 2004). Depuis 1997, il a, en tout état de cause, constamment augmenté plus rapidement que l'ensemble des dépenses d'assurance maladie.
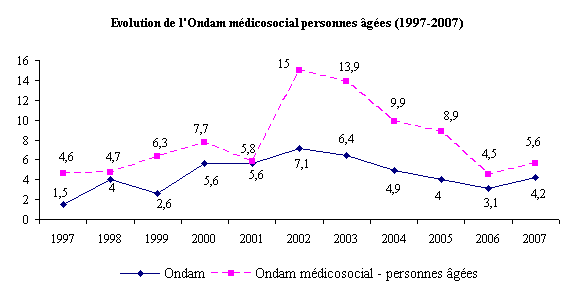 Source : Direction de la sécurité
sociale
Source : Direction de la sécurité
sociale
L'évolution des dépenses de l'allocation personnalisée d'autonomie est, elle aussi, révélatrice de la dynamique des sommes liées à la prise en charge de la dépendance. Créée par la loi n° 2001-647 du 20 juillet 2001 relative à la prise en charge de la perte d'autonomie des personnes âgées et à l'allocation personnalisée d'autonomie, l'Apa est entrée en vigueur le 1 er janvier 2002. Elle était appelée à remplacer la prestation spécifique de dépendance (PSD), soumise à des conditions de ressources très restrictives et à un mécanisme de récupération sur succession. Comme cela sera indiqué plus en détail dans la suite du présent rapport 29 ( * ) , l'Apa a connu, dès sa mise en place, une montée en charge beaucoup plus rapide que prévu.
Les dépenses liées à cette prestation ont ainsi été multipliées par plus de 2,5 depuis sa création, passant de 1,85 milliard d'euros en 2002 à 4,9 milliards d'euros en 2008 (en prévision).
|
L'évolution des dépenses d'Apa |
|||||||
|
(en millions d'euros) |
|||||||
|
2002 |
2003 |
2004 |
2005 |
2006 |
2007 |
2008
|
|
|
Nombre de bénéficiaires au 31 décembre |
605 000 |
792 000 |
865 000 |
938 000 |
1 008 000 |
1 070 000 |
1 100 000 |
|
Dépenses d'Apa |
1 855 |
3 205 |
3 632 |
3 900 |
4 243 |
4 600 |
4 900 |
|
Dépenses résiduelles de PSD |
348 |
120 |
0 |
0 |
0 |
0 |
0 |
|
Concours du FFAPA**/CNSA |
798 |
1 323 |
1 339 |
1 341 |
1 411 |
1 451 |
1 554 |
|
Charge nette des départements |
1 405 |
2 002 |
2 292 |
2 559 |
2 832 |
3 149 |
3 346 |
|
Part des départements dans le financement de l'Apa |
57 %* |
58,7 %* |
63,1 % |
65,88 % |
66,75 % |
68,46 % |
68,29 % |
|
* Charge nette d'Apa des départements/Dépenses d'Apa |
|||||||
|
** Fonds de financement de l'allocation personnalisée d'autonomie. Il a été remplacé par la CNSA en 2004 |
|||||||
|
Source : Direction générale de l'action sociale |
|||||||
B. UNE CHARGE NÉANMOINS LOURDE POUR LES FAMILLES
L'effort public consacré à la prise en charge de la dépendance ne doit cependant pas masquer un effort privé également important. Celui-ci prend deux formes : d'une part, les restes à charge des familles, d'autre part, le recours à l'assurance privée.
1. Des restes à charge importants
A domicile , le reste à charge des familles s'explique par plusieurs éléments :
- tout d'abord, le plafonnement des plans d'aide de l'Apa à domicile et leur « saturation » : les plans d'aide ne peuvent en effet dépasser un montant maximum fixé par un barème arrêté au niveau national. Ce montant est calculé, pour chaque groupe iso-ressources (Gir) à partir du montant de la majoration pour tierce personne de la sécurité sociale, soit 1 010,82 euros par mois depuis le 1 er janvier 2008. Or, comme cela sera développé plus loin 30 ( * ) , ces plafonds sont souvent atteints pour les personnes lourdement dépendantes ;
|
Le plafonnement des plans d'aide d'Apa à domicile |
|
|
( en euros ) |
|
|
Montant mensuel maximum des plans d'aide d'Apa au 1 er janvier 2008 |
|
|
Gir 1 |
1 208,94 |
|
Gir 2 |
1 036,19 |
|
Gir 3 |
777,32 |
|
Gir 4 |
518,55 |
|
Source : Drees, « L'allocation
personnalisée d'autonomie et la prestation de compensation
|
|
- ensuite, le « ticket modérateur » de l'Apa à domicile : en effet, si l'Apa n'est pas soumise à conditions de ressources, son calcul tient compte des revenus du bénéficiaire et une participation éventuelle peut être laissée à sa charge. Nulle si les revenus mensuels sont inférieurs à 677,25 euros, la participation des bénéficiaires 31 ( * ) varie ensuite progressivement de 0 % à 90 % du montant du plan d'aide ;
- enfin, le mode d'indexation a minima des plafonds des plans d'aide : comme cela sera précisé plus loin 32 ( * ) , les montants des plafonds des plans d'aide, en l'état actuel du droit, ne sont revalorisés qu'à hauteur de l'inflation. Or, dans certains cas, le coût des prestations prises en charge dans le cadre de ces plans peut augmenter beaucoup plus rapidement que l'indice des prix. Les revalorisations des plafonds des plans d'aide ne permettent donc pas, dans ce cas de figure, de compenser les augmentations des tarifs pratiqués par certaines structures associatives et obligent ainsi les bénéficiaires à réduire le volume des prestations proposées, notamment le nombre d'heures d'aide à domicile.
Quant au reste à charge des familles lorsque la personne âgée dépendante est placée en établissement , il s'explique par :
- d'une part, le « ticket modérateur » de l'Apa acquitté par les résidents et correspondant au tarif des Gir 5 et 6 (quatre à cinq euros par mois en moyenne) ; même s'il est à noter que le cas de figure reste relativement rare, comme dans le cadre de l'Apa à domicile, une participation peut également être laissée à la charge du bénéficiaire ; le montant de cette participation, qui s'ajoute au ticket modérateur, est calculé en fonction de ses revenus et de son Gir de rattachement, ainsi que des tarifs dépendance de l'établissement. En effet, dans chaque établissement, il existe trois tarifs dépendance correspondant respectivement aux Gir 1 et 2, aux Gir 3 et 4 et aux Gir 5 et 6 ;
|
Le « ticket modérateur » de
l'Apa en établissement
|
|
|
Revenu du bénéficiaire |
Calcul de sa participation mensuelle |
|
Revenu inférieur à 2,21 fois le montant de la majoration pour tierce personne (soit 2 233,9 euros depuis le 1 er janvier 2008). |
Participation fixe, égale au montant du tarif dépendance de l'établissement pour les Gir 5 et 6 (ticket modérateur). |
|
Revenu compris entre 2,21 et 3,4 fois le montant de la majoration pour tierce personne (soit respectivement 2 233,9 euros et 3 436,8 euros depuis le 1 er janvier 2008). |
Participation égale au montant du tarif dépendance pour les Gir 5 et 6 (ticket modérateur), auquel s'ajoute, selon le niveau de revenu, entre 20 % et 80 % du tarif dépendance de l'établissement correspondant au Gir du bénéficiaire. |
|
Revenu supérieur à 3,4 fois le montant de la majoration pour tierce personne (soit 3 436,8 euros depuis le 1 er janvier 2008). |
Participation fixe, égale au montant du tarif dépendance pour les Gir 5 et 6 (ticket modérateur), auquel s'ajoutent 80 % du tarif dépendance de l'établissement correspondant au Gir du bénéficiaire. |
|
Source : Ministère du travail, des relations sociales, de la famille et de la solidarité |
|
- d'autre part, le tarif hébergement acquitté par la personne âgée résidante qui ne remplit pas les conditions d'octroi de l'aide sociale à l'hébergement (ASH). Il s'agit de la part la plus substantielle des restes à charge des familles en établissement.
2. L'apparition d'un marché de l'assurance dépendance
L'effort privé des ménages en faveur de la dépendance peut passer ensuite par la souscription à une assurance dépendance.
D'après la dernière enquête de la Fédération française des sociétés d'assurance (FFSA) sur les contrats d'assurance dépendance en 2007 33 ( * ) , le marché français de l'assurance dépendance, avec deux millions et demi à trois millions d'assurés et un chiffre d'affaires de 373 millions d'euros en 2007, constitue le deuxième marché au monde après les Etats-Unis 34 ( * ) , le premier, si l'on rapporte le nombre des assurés à la population.
Selon la direction générale du Trésor et de la politique économique (DGTPE) et la FFSA 35 ( * ) , les deux tiers des assurés ont souscrit une assurance auprès de sociétés d'assurance, le tiers restant ayant choisi de contracter auprès d'une mutuelle ou d'une institution de prévoyance.
Parmi les deux millions d'assurés couverts par les compagnies d'assurance, la moitié des souscripteurs environ est couverte par un contrat individuel et l'autre moitié par un contrat collectif.
|
Le marché français de l'assurance
dépendance
Le marché français de l'assurance dépendance est concentré. Si l'on compte une trentaine de sociétés d'assurance, quatre opérateurs - Groupama, Prédica (du groupe Crédit agricole), Prima (du groupe AG2R) et la Caisse nationale de prévoyance (CNP) -couvrent à elles seules, au titre de l'année 2007, 79 % du nombre total d'assurés et 72 % des cotisations perçues. Les sommes provisionnées au titre de ces contrats s'élèvent à 2,1 milliards d'euros pour l'année 2007, à rapprocher, selon les données de la direction générale du trésor et de la politique économique (DGTPE), des 3 milliards d'euros environ provisionnés pour les produits d'épargne-retraite et des 1 100 milliards d'euros provisionnés pour les produits d'assurance vie. Les trente sociétés d'assurance présentes sur le marché commercialisent plus de quarante produits. Seules cinq sociétés proposent des contrats collectifs. 95 % des contrats proposés sont des contrats de prévoyance pour lesquels la dépendance est la garantie principale ; le reste des contrats sont des contrats d'assurance vie pour lesquels la garantie principale est une garantie décès ou d'épargne retraite, la couverture du risque dépendance correspondant à une garantie complémentaire ou optionnelle. Source : d'après les données de la Fédération française des sociétés d'assurance (FFSA) |
II. UNE OFFRE DE SOINS ET DE SERVICES AINSI QUE DES DISPOSITIFS DE COUVERTURE DIVERSIFIÉS
Comme l'a indiqué le directeur du budget aux membres de la mission 36 ( * ) , la dynamique des dépenses publiques consacrées à la prise en charge de la dépendance résulte moins de l'effet volume lié à l'augmentation du nombre de personnes âgées, que de l'amélioration de la qualité de la prise en charge des personnes âgées dépendantes et de sa socialisation.
En effet, la prise en charge de la dépendance repose en France sur des mécanismes de solvabilisation et une offre de soins et de services diversifiée qui a été particulièrement améliorée par la mise en oeuvre de plans pluriannuels.
A. UNE LARGE GAMME DE SOINS ET DE SERVICES, À DOMICILE COMME EN ÉTABLISSEMENT
L'offre de soins et de services se décline différemment en fonction du mode de prise en charge - à domicile ou en établissement - des personnes âgées.
1. Le maintien à domicile
Selon une étude de la Drees du mois de mai 2006 37 ( * ) , le maintien des personnes âgées dépendantes à domicile constituait le voeu de huit Français sur dix en 2005. Ce chiffre est à rapprocher des 61 % 38 ( * ) de bénéficiaires de l'Apa qui reçoivent cette allocation dans le cadre du maintien à domicile.
Il s'agit, dans une large proportion, de personnes modérément dépendantes . En effet, selon les données de la Drees 39 ( * ) , au 31 décembre 2007, 57 % des personnes bénéficiant de l'Apa à domicile relevaient du Gir 4 - personnes moyennement dépendantes -, contre 25 % des personnes placées en établissement. A l'inverse, 15 % des bénéficiaires hébergés en établissement relevaient du Gir 1 - personnes lourdement dépendantes -, contre seulement 3 % des bénéficiaires de l'Apa à domicile.
|
Les bénéficiaires de l'Apa selon le
degré de dépendance de la personne
|
||||||
|
Domicile |
Etablissement |
Ensemble |
||||
|
Nombre en milliers |
En % |
Nombre en milliers |
En % |
Nombre en milliers |
En % |
|
|
Gir 1 |
20 |
3 |
62 |
15 |
82 |
8 |
|
Gir 2 |
119 |
18 |
179 |
43 |
298 |
28 |
|
Gir 3 |
146 |
22 |
71 |
17 |
217 |
20 |
|
Gir 4 |
377 |
57 |
104 |
25 |
481 |
44 |
|
Ensemble |
662 |
100 |
416 |
100 |
1 078 |
100 |
|
Source : Drees, « L'allocation
personnalisée d'autonomie et la prestation
|
||||||
La prise en charge à domicile peut recouvrir deux types d'aides : d'une part, les aides à la vie quotidienne ; d'autre part, l'offre de soins à domicile.
a) Les aides à la vie quotidienne
Les aides à la vie quotidienne visent l'assistance des personnes âgées dépendantes dans l'accomplissement des tâches et activités de la vie courante y compris des loisirs.
Cette prise en charge s'effectue soit par le biais d'un établissement public - par exemple, les centres communaux d'action sociale (CCAS) -, soit dans le cadre d'une association relevant de la loi de 1901, ou encore d'entreprises privées à but lucratif. L'offre de services est cependant essentiellement associative , puisque, selon les estimations de la Cour des comptes dans son rapport de novembre 2005, les associations représentent 75 % des structures intervenant au domicile des personnes âgées. Les entreprises à but lucratif forment 5 % de l'offre de services, ce qui donne un total de 80 % de parts de marché pour le secteur privé ; les 20 % restants sont des établissements publics - essentiellement des CCAS.
|
Le statut juridique des services proposés dans
le cadre de l'aide à domicile
Les services proposés dans ce cadre peuvent relever de trois statuts juridiques différents : - la prestation de service : la structure d'offre de services propose une prestation directe ; elle est l'employeur de l'aidant à domicile qui intervient chez un particulier ; - le mandat : l'organisme met à la disposition de particuliers un aidant à domicile salarié par eux : la personne aidée est alors l'employeur ; - l'emploi direct ou de « gré à gré » : le particulier exerce directement sa fonction d'employeur sans faire appel à un organisme assurant l'un ou l'autre des services mentionnés précédemment. |
Selon une étude de la direction de l'animation de la recherche, des études et des statistiques (Dares) 40 ( * ) , 6 251 organismes agréés de services aux personnes étaient dénombrés à la fin de l'année 2002. La note précise que « l'assistance aux personne âgées dépendantes et les tâches ménagères, deux prestations difficilement dissociables dans les déclarations, représentent plus de 90 % du volume d'activité de ces organismes » 41 ( * ) .
Quant au nombre de bénéficiaires , il peut être évalué, d'après les données transmises par la direction générale de l'action sociale, à environ 900 000 , à la fin de l'année 2006.
b) L'offre de soins à domicile
L'offre de soins à domicile s'articule, quant à elle, autour de l'intervention des services de soins infirmiers à domicile (Ssiad), des infirmiers libéraux, des services polyvalents d'aide et de soins à domicile (Spasad) et de l'hospitalisation à domicile (HAD).
•
Les services de soins infirmiers à
domicile (Ssiad)
Créés dans les années soixante-dix, les Ssiad se sont principalement développés dans les années quatre-vingt et constituent aujourd'hui un élément important de la prise en charge des personnes âgées à domicile.
Egalement destinés à la prise en charge des personnes de moins de soixante ans présentant un handicap ou atteintes de maladies chroniques, les Ssiad « assurent, sur prescription médicale, aux personnes âgées de plus de soixante ans malades ou dépendantes [...] les soins infirmiers et d'hygiène générale, ainsi que les concours à l'accomplissement des actes essentiels de la vie » 42 ( * ) . Ils offrent ainsi deux types d'aides : d'une part, des actes médicaux infirmiers (AMI), actes techniques qui ne peuvent être effectués que par des infirmiers, et, d'autre part, des actes infirmiers de soins (AIS) qui recouvrent les soins d'hygiène de base pouvant être effectués par des aides-soignants sous le contrôle d'un infirmier 43 ( * ) .
D'après les données transmises par la direction générale de l'action sociale, on comptait, au 31 décembre 2006, 2 028 Ssiad représentant 91 478 places installées . La capacité des Ssiad a donc fortement augmenté depuis leur création (3 500 places seulement en 1980).
•
Les infirmiers libéraux
Les infirmiers libéraux exercent les mêmes actes que les infirmiers des Ssiad - actes médicaux infirmiers et actes infirmiers de soins. Les Ssiad peuvent d'ailleurs avoir recours aux infirmiers libéraux, ponctuellement ou régulièrement, et les rémunérer à l'acte. Pour le reste, les charges correspondant aux actes effectués par les infirmiers libéraux relèvent de l'Ondam « soins de ville ».
Selon l'étude de la Drees précitée 44 ( * ) , 13 % des visites aux patients effectuées dans le cadre des Ssiad sont ainsi réalisées par des intervenants du secteur libéral - des infirmiers libéraux la plupart du temps.
D'après les données transmises à la mission par la direction générale de l'action sociale, 68 000 infirmiers libéraux intervenaient, dans le cadre de l'offre de soins à domicile, au 31 décembre 2006.
•
Les services polyvalents d'aide et de soins
à domicile (Spasad)
Ces structures, dont le décret du 25 juin 2004 45 ( * ) prévoit la mise en place, regroupent, à la fois, les services de soins infirmiers à domicile et les services d'aide à domicile.
Au-delà de la reconnaissance juridique d'une pratique de coordination déjà existante, la création des services polyvalents d'aide et de soins à domicile (Spasad) « vise avant tout à favoriser la coordination des interventions auprès de la personne et à mutualiser les interventions visant à élaborer le projet individuel d'aide, d'accompagnement et de soins permettant ainsi une prise en charge plus adaptée à la globalité des besoins de la personne » 46 ( * ) .
La direction générale de l'action sociale ne dispose pas d'éléments chiffrés sur le nombre de Spasad mis en place à ce jour.
•
L'hospitalisation à domicile
(HAD)
Enfin, les HAD offrent au domicile du patient des soins médicaux et paramédicaux qui se différencient des soins délivrés par les Ssiad par leur complexité et leur fréquence. Les HAD doivent en effet permettre « d'assurer au domicile du malade, pour une période limitée mais révisable en fonction de l'évolution de son état de santé, des soins médicaux et paramédicaux continus et nécessairement coordonnées . » 47 ( * )
D'après les données transmises par la direction de l'hospitalisation et de l'organisation des soins (Dhos), le nombre de places autorisées en HAD s'élevait, en 2007, à 9 067 , contre 3 908 en 1999 48 ( * ) .
Une annexe 49 ( * ) à la présente partie dresse, plus en détail, le panorama de l'offre de services et de soins à domicile.
2. L'accueil en établissement
S'agissant de l'accueil en établissement, il convient de noter qu'une enquête est actuellement menée auprès des établissements hébergeant des personnes âgées dépendantes. Les résultats de cette étude n'étant pas encore connus, l'analyse qui suit se fonde sur les derniers chiffrages consolidés disponibles, à savoir ceux issus de l'état des lieux dressé par la direction de la recherche, des études, de l'évaluation et des statistiques (Drees) au 31 décembre 2003 50 ( * ) . La mission a pu néanmoins obtenir des données ponctuellement actualisées.
a) Les trois principaux types de prise en charge
La prise en charge des personnes âgées dépendantes au sein de ces établissements recouvre trois catégories : l'hébergement en établissements sociaux et médicosociaux, l'accueil temporaire et la prise en charge en établissements de santé, essentiellement au sein d'unités de soins de longue durée (USLD).
Au 31 décembre 2003, la Drees 51 ( * ) recensait 10 526 établissements hébergeant des personnes âgées (Ehpad) : 6 376 maisons de retraites, 2 975 logements-foyers, 1 044 USLD et 131 résidences spécifiquement dédiées à l'hébergement temporaire. L'ensemble de ces structures offraient ainsi 671 000 places installées pour 644 000 personnes accueillies. Le coefficient d'occupation moyen des établissements pour personnes âgées était donc de 95,6 % environ pour l'ensemble du secteur 52 ( * ) .
Il est à noter que, grâce à la mise en oeuvre du plan « Vieillissement et solidarités », 14 399 places supplémentaires ont été créées, portant ainsi le nombre de places en établissement pour personnes âgées dépendantes à 685 399.
•
Les établissements
médicosociaux
Les établissements médicosociaux regroupent, pour l'essentiel, les maisons de retraite et les logements-foyers .
Au sein des « maisons de retraite », il est possible de distinguer, plus particulièrement, les petites unités de vie , petites structures d'accueil de proximité, peu ou non médicalisées de moins de vingt-cinq places. Cette dernière catégorie regroupe notamment les maisons d'accueil pour personnes âgées dépendantes (Mapad) et les maisons d'accueil rurales pour personnes âgées (Marpa).
Le centre d'analyse stratégique (Cas), dans son rapport de 2006, évoquait également, deux autres types d'établissement d'accueil : les « résidences services » et les « béguinages », sur le modèle des béguinages développés dans les Flandres au XIII e siècle. Selon le Cas, il s'agit avant tout de concepts immobiliers, la notion de béguinage ayant notamment été reprise par les sociétés et offices HLM.
D'après les données de la Drees dans son étude précitée 53 ( * ) , on dénombrait, au 31 décembre 2003, 436 300 places installées en maisons de retraite , et 152 900 places installées en logements-foyers . D'après les données transmises par la direction générale de l'action sociale, 695 maisons de retraite proposaient, au mois de juin 2008, 12 099 places installées en petites unités de vie.
•
L'accueil temporaire
Le décret n° 2004-231 du 17 mars 2004 relatif à la définition et à l'organisation de l'accueil temporaire des personnes handicapées et des personnes âgées assigne deux objectifs à l'accueil temporaire :
- d'une part, permettre à la personne âgée de faire face à des difficultés passagères (transition entre deux modes de prise en charge, interruption momentanée de la prise en charge, modification ponctuelle ou momentanée des besoins, situation d'urgence) ;
- d'autre part, organiser, pour l'entourage, des périodes de répit ou relayer, en cas de besoin, les interventions des professionnels, aidants familiaux ou bénévoles assurant habituellement la prise en charge de la personne.
En reprenant la typologie proposée par le Cas dans son rapport de 2006, il est possible de distinguer trois types de prise en charge : l'accueil de jour, l'accueil de nuit et l'hébergement temporaire.
Selon l'étude précitée de la Drees 54 ( * ) , au 31 décembre 2003, le nombre de résidences spécifiquement dédiées à l'hébergement temporaire s'élevait à 131 et représentait une offre de 2 400 places installées. Cependant, il est à noter que d'autres catégories d'établissements - les maisons de retraite, les logements-foyers et les unités de soins de longue durée (USLD) - peuvent également proposer un accueil de jour, un accueil de nuit ou un hébergement temporaire.
Selon les données transmises par la direction générale de l'action sociale, on dénombrait globalement - résidences spécifiquement dédiées à l'hébergement temporaire et autres établissements -, 5 527 places autorisées en accueil de jour - soit 4 624 places installées - et 2 716 places autorisées en hébergement temporaire - soit 2 283 places installées -, au 31 décembre 2006. En revanche, la direction générale de l'action sociale ne dispose pas de données relatives à l'accueil de nuit.
•
La prise en charge au sein
d'établissements de santé
Les personnes âgées dépendantes peuvent enfin faire l'objet de modes de prise en charge sanitaires spécifiques . Elles relèvent alors des services de gériatrie, spécialisés dans la prise en charge des patients « âgés, polypathologiques ou très âgés, présentant un fort risque de dépendance physique, psychique ou sociale et qui ne relèvent pas d'un service de spécialités d'organes » 55 ( * ) .
Il peut s'agir de services de courts séjours gériatriques (CSG), de services de soins de suite et de réadaptation (SSR) gériatriques ou d'unités de soins de longue durée (USLD).
En 2003, selon l'étude de la Drees précitée, on dénombrait 1 044 USLD représentant une offre de près de 80 000 places 56 ( * ) . Quant au nombre de services de courts séjours gériatriques, il est évalué, par la direction de l'hospitalisation et de l'organisation des soins (Dhos) à environ 290 au 31 décembre 2007. On dénombrait, à la même date, près de 450 services de soins de suite et de réadaptation, sans qu'il soit possible d'identifier spécifiquement ceux destinés à la gériatrie 57 ( * ) .
L'annexe 6 à la présente partie récapitule l'offre d'hébergement pour personnes âgées dépendantes.
b) Des résidents de plus en plus âgés et dépendants
Qu'il s'agisse d'une prise en charge en établissement médicosocial, en accueil temporaire ou en établissement de santé, le profil des résidents de ces structures tend à se modifier.
Dans une enquête d'avril 2006 58 ( * ) , la Drees notait ainsi un vieillissement des résidents en établissements pour personnes âgées : au 31 décembre 2003, 84 % d'entre eux étaient âgés de soixante-quinze ans ou plus, contre 79 % en 1994. Globalement, l'âge moyen des personnes accueillies en institution était alors de quatre-vingt-trois ans et deux mois.
Ce vieillissement serait lié au recul de l'âge d'entrée en institution : les résidents présents en institution fin 2003 étaient entrés en moyenne à l'âge de soixante-dix-neuf ans et deux mois, soit un an et huit mois plus tard que ceux présents en établissements en 1994.
Surtout, cette étude révélait une proportion de plus en plus importante de personnes dépendantes . En effet, hors logements-foyers, huit résidents sur dix étaient considérés comme dépendants à la fin de l'année 2003, alors qu'ils n'étaient que 57 % en 1998 : 32 % relevaient des Gir 3 et 4 - personnes moyennement dépendantes -è ; 47 % des Gir 1 et 2 - personnes lourdement dépendantes. Plus de la moitié des résidents souffraient, par ailleurs, de dépendance d'origine psychique.
Enfin, il ressortait de cette enquête que la durée moyenne de séjour en établissement d'hébergement pour personnes âgées tendait à s'allonger. Elle était d'un peu moins de trois ans en 2003, soit quatre mois de plus par rapport à celle observée en 1994.
Les données éparses et empiriques dont la mission a pu avoir connaissance révèlent que la tendance constatée au début de la décennie s'est non seulement confirmée, mais qu'elle s'est aussi sans doute encore accentuée.
B. DES MÉCANISMES DE SOLVABILISATION PAR LE BIAIS DE PRESTATIONS DÉDIÉES ET DE DÉPENSES FISCALES
Afin de permettre aux usagers de bénéficier de cette offre de soins et de services, deux types de mesures de solvabilisation ont été mises en place : d'une part, des prestations dédiées, d'autre part, des mesures fiscales visant à faciliter la prise en charge de la dépendance.
1. Les prestations dédiées
Les prestations dédiées recoupent, pour l'essentiel, le dispositif de l'allocation personnalisée d'autonomie (Apa), les prestations proposées par la caisse nationale d'assurance vieillesse (Cnav), l'aide sociale à l'hébergement (ASH) et les aides personnelles au logement versées par la caisse d'allocations nationale d'allocations familiales (Cnaf).
Si les trois premières catégories de prestations s'adressent spécifiquement aux personnes âgées, en revanche, les aides accordées par les caisses d'allocations familiales peuvent bénéficier à toute autre personne sans condition d'âge.
a) L'allocation personnalisée d'autonomie (Apa)
L'allocation personnalisée d'autonomie (Apa) a été créée par la loi n° 2001-647 du 20 juillet 2001 relative à la prise en charge de la perte d'autonomie des personnes âgées et à l'allocation personnalisée d'autonomie. Le dispositif est entré en vigueur le 1 er janvier 2002.
L'Apa, qui présente les caractéristiques d'une prestation en nature, est destinée à prendre en charge la perte d'autonomie des personnes âgées pour accomplir les gestes ordinaires de la vie courante. Elle succède au dispositif de prestation spécifique dépendance (PSD), élaboré en son temps par le Sénat, à l'initiative de la commission des affaires sociales 59 ( * ) .
|
Rappel des travaux menés par le Sénat en
matière
Par ses travaux, le Sénat a largement contribué aux réflexions menées sur la prise en charge des personnes âgées dépendantes. Dès 1990, le sénateur Lucien Neuwirth a déposé une proposition de loi n° 210 (1989-1990) visant à créer une allocation pour les situations de dépendance résultant d'un état de sénescence . Cette proposition de loi fut adoptée par le Sénat le 19 novembre 1990. Au mois de mai 1993, la commission des affaires sociales du Sénat a adopté une proposition de loi n° 295 (1992-1993), présentée par nos collègues, Jean-Pierre Fourcade et Philippe Marini, tendant à instituer une allocation aux personnes âgées dépendantes . Cette proposition s'inscrivait dans le cadre des travaux menés par le groupe d'études sur la dépendance, diligenté par la commission des affaires sociales au cours de l'intersession de l'hiver 1992-1993. Puis, par un amendement de la commission des affaires sociales du Sénat, une prestation expérimentale dépendance a été créée par la loi n° 94-629 du 25 juillet 2004 relative à la sécurité sociale.
Le vote, à l'initiative de Jean-Pierre Fourcade et
plusieurs de ses collègues (proposition de loi n° 486
[1995-1996]), de la loi n° 97-60 du 24 janvier 1997 instituant
la prestation spécifique dépendance
, dont
Alain Vasselle a été rapporteur au nom de la commission des
affaires sociales, a constitué une étape décisive dans la
prise en charge des personnes âgées dépendantes.
|
L'Apa peut être attribuée aux personnes âgées à domicile ou servir à financer une des trois composantes de la tarification appliquée aux personnes âgées placées en établissement - à savoir les frais liés à la prise en charge de la dépendance. Elle repose, dans le cadre de l'Apa à domicile, sur l'élaboration d'un plan d'aide qui détermine les besoins de la personne âgée et la nature des aides à apporter.
L'Apa n'est pas soumise à conditions de ressources , mais son calcul tient compte des revenus du bénéficiaire .
En application de l'article L. 232-19 du code de l'action sociale et des familles, les sommes servies au titre de l'Apa ne font pas l'objet d'un recouvrement sur la succession du bénéficiaire, sur le légataire ou sur le donataire. L'absence de récupération sur succession retenue pour l'Apa rompt ainsi avec le droit antérieurement applicable en matière de prestation spécifique dépendance, à laquelle l'Apa a succédé.
|
Le calcul du montant de l'Apa
Pour bénéficier de l'Apa, les personnes concernées doivent avoir soixante ans ou plus ; résider en France de manière stable et régulière ; avoir besoin d'une assistance pour réaliser les actes de la vie quotidienne ou avoir besoin d'une surveillance quotidienne. Les groupes iso-ressources (Gir) 1 à 4 de la grille autonomie gérontologie groupe iso-ressources (Aggir) - grille qui classe les personnes âgées en fonction de leur degré de dépendance - ouvrent droit à l'Apa. * L'Apa à domicile Le montant de l'Apa à domicile est égal au montant du plan d'aide effectivement utilisé par le bénéficiaire, diminué d'une participation éventuelle (ticket modérateur) laissée à sa charge et calculée en fonction de ses ressources. Le montant maximum du plan d'aide attribuable par Gir est fixé par un barème national. * L'Apa en établissement En établissement, l'Apa aide les bénéficiaires à acquitter une partie du tarif demandé par la structure d'accueil. En effet, comme on l'a vu plus haut, la tarification des établissements a trois composantes : - un tarif « hébergement », payé par le résident ou par l'aide sociale départementale dans le cadre de l'Aide sociale à l'hébergement (ASH) 60 ( * ) ; - un tarif « soins » financé par l'assurance maladie ; - un tarif « dépendance », acquitté par le résident ou pris en charge par le conseil général si le résident remplit les conditions d'octroi de l'Apa. Le montant de l'Apa en établissement correspond à la différence entre, d'une part, le tarif dépendance de l'établissement correspondant au Gir du bénéficiaire* et, d'autre part, la participation laissée à sa charge. La participation du bénéficiaire est calculée selon ses revenus et son Gir de rattachement.
* En établissement, il existe trois tarifs
dépendance, correspondant
|
Au 31 décembre 2007, la direction de la recherche, des études, de l'évaluation et des statistiques (Drees) 61 ( * ) évaluait le nombre de bénéficiaires de l'Apa à 1 078 000 . Il ressort de cette étude que 61 % des bénéficiaires de l'Apa vivaient à domicile et 39 % en établissement d'hébergement pour personnes âgées.
|
Montant mensuel de l'Apa selon le degré de dépendance de la personne au 31 décembre 2007 |
||||||
|
(en euros) |
||||||
|
Montant mensuel à domicile |
||||||
|
Degré de dépendance |
Montant moyen |
Montant moyen du barème national
|
Montant à la charge des conseils généraux |
Participation financière à la charge de la personne âgée |
Part des bénéficiaires acquittant un ticket modérateur (en %) |
Participation financière des bénéficiaires acquittant effectivement un ticket modérateur |
|
Gir 1 |
982 |
83 |
821 |
161 |
70 |
229 |
|
Gir 2 |
771 |
76 |
633 |
138 |
74 |
187 |
|
Gir 3 |
574 |
75 |
479 |
96 |
73 |
131 |
|
Gir 4 |
352 |
69 |
296 |
56 |
75 |
74 |
|
Ensemble |
493 |
72 |
411 |
82 |
74 |
111 |
|
Montant mensuel en Ehpad* |
||||||
|
Ensemble |
Part conseil général |
Part bénéficiaire** |
* La partie établissement ne concerne que les établissements hébergeant des personnes âgées ne faisant pas l'expérimentation de la dotation globale |
|||
|
Gir 1 et 2 |
511 |
366 |
145 |
** Y compris tarif dépendance de l'établissement applicable aux Gir 5 et 6 |
||
|
Gir 3 et 4 |
315 |
181 |
134 |
|||
|
Ensemble |
429 |
288 |
141 |
|||
|
Source : Drees, « L'allocation
personnalisée d'autonomie et la prestation de compensation
|
||||||
Comme cela a déjà été indiqué plus haut, la direction de la sécurité sociale évalue à 4,9 milliards d'euros le montant total des dépenses d'Apa pour l'année 2008, estimation fondée sur une évaluation du nombre de bénéficiaires de l'allocation de 1,1 million.
b) Les prestations de la caisse nationale d'assurance vieillesse (Cnav)
La caisse nationale d'assurance vieillesse (Cnav) propose également un certain nombre de prestations à destination des retraités fragilisés par leur état de santé, leurs ressources et leur isolement 62 ( * ) .
Il s'agit, comme l'a rappelé la présidente du conseil d'administration de la Cnav, lors de son audition 63 ( * ) , d'actions de prévention devant permettre de retarder l'âge d'entrée en dépendance des assurés. En effet, comme l'indique la convention d'objectifs et de gestion (Cog) Etat-Cnav 2005-2008, signée le 24 mai 2005, la branche retraite souhaite désormais recentrer son action sur les personnes âgées relevant des Gir 5 et 6 , c'est-à-dire les Gir n'ouvrant pas droit à l'Apa.
L'action de la branche vieillesse repose ainsi essentiellement sur la mise en place de plans d'actions personnalisés à domicile . Elle s'attache, par ailleurs, à venir en aide aux assurés sociaux qui reviennent à leur domicile après une hospitalisation et à favoriser, grâce à des partenariats, la création de projets immobiliers innovants et diversifiés.
Au total, la branche vieillesse a consacré, en 2007, 370 millions d'euros à l'action sanitaire et sociale, dont 321 millions d'euros pour le maintien à domicile et 49 millions d'euros en faveur de l'aide aux lieux de vie collectifs 64 ( * ) .
La caisse centrale de mutualité sociale agricole (CCMSA), dont les représentants ont été auditionnés par les membres de la mission 65 ( * ) , propose également des actions en faveur des personnes âgées dépendantes : des actions collectives de prévention (ateliers-santé, programmes de stimulation cognitive), des aides individualisées à domicile, ainsi que le développement de formes intermédiaires d'hébergement telles que les maisons d'accueil rurales pour personnes âgées (Marpa) ou l'accueil familial. La CCMSA a par ailleurs mis en place, à titre expérimental, depuis 2000, des réseaux gérontologiques destinés à organiser autour de la personne âgée une prise en charge globale coordonnée par le médecin traitant.
Quant au régime social des indépendants (RSI), il propose, de même, différentes aides au maintien à domicile 66 ( * ) , ainsi qu'un accueil prioritaire en structures d'accueil pour personnes âgées pour ses adhérents.
c) L'aide sociale à l'hébergement (ASH)
L'aide sociale à l'hébergement (ASH) est versée par les conseils généraux. Elle vise à prendre en charge les frais d'hébergement des personnes âgées de plus de soixante-cinq ans 67 ( * ) accueillies dans les établissements habilités à recevoir des bénéficiaires de l'aide sociale.
Sous conditions de ressources, la prise en charge par le département peut être totale ou partielle. Son calcul repose sur une participation de l'intéressé au coût de l'hébergement à concurrence de 90 % de ses ressources. Le département prend ainsi en charge cette dépense et récupère tout ou partie de la somme sur les ressources du bénéficiaire à hauteur de 90 % de celles-ci, sous réserve que les sommes laissées à la disposition de la personne âgée ne soient pas inférieures à 1 % du montant annuel du minimum vieillesse 68 ( * ) .
Les ressources prises en considération sont les ressources personnelles de la personne âgée dépendante 69 ( * ) , celles réputées provenir d'un capital et les ressources des obligés alimentaires.
En effet, l'ASH fait appel, par le biais de l'obligation alimentaire , à la participation des descendants, enfants et petits enfants. Les sommes versées au titre de l'ASH peuvent également être récupérées sur l'actif successoral au décès du bénéficiaire.
|
L'obligation alimentaire et la
récupération sur succession
* L'obligation alimentaire La prise en charge par l'aide sociale intervient soit en complément des obligés alimentaires si leur participation est insuffisante, soit en totalité s'il n'y a pas d'obligés alimentaires ou si ceux-ci sont insolvables. Sont concernés : les conjoints entre eux, les enfants, les gendres et les belles-filles. * La récupération Les sommes versées au titre de l'aide sociale peuvent faire l'objet d'un recours contre le donataire (personne qui a reçu une donation provenant du bénéficiaire de l'aide sociale), contre le légataire à titre particulier (personne qui a reçu un bien déterminé), contre le légataire universel (personne à qui le bénéficiaire de l'aide sociale a légué la totalité de son patrimoine) ou à titre universel (personne à qui le bénéficiaire de l'aide sociale a légué une partie de son patrimoine). Les sommes versées au titre de l'aide sociale à l'hébergement peuvent également faire l'objet d'une récupération sur la succession du bénéficiaire. Le recours s'exerce au premier euro et dans la limite de 90 % de l'actif net successoral. * Des pratiques relativement peu fréquentes Selon l'enquête de juin 2008 menée par l'observatoire national de l'action sociale décentralisée (Odas) auprès de vingt-cinq départements 70 ( * ) , il ressort que les récupérations menées en matière d'ASH selon ses trois grandes modalités - récupération sur les ressources des bénéficiaires, récupération auprès des obligés alimentaires et récupération sur succession - représentent environ 50 % de la dépense brute d'ASH. Toujours selon cette enquête, il apparaît que les récupérations proviennent essentiellement des ressources des bénéficiaires, puisque les récupérations auprès des obligés alimentaires représentent, selon les départements, entre 0 % et 4 % des dépenses brutes d'ASH, et que les récupérations sur succession varient, selon les départements, entre 3 % et 6 % de ces dépenses.
Le faible poids des récupérations
réalisées auprès des obligés alimentaires et des
recours sur succession s'expliquerait en partie par
«
l'efficacité limitée
» des
procédures et l'importance des délais procéduraux.
|
Les dépenses départementales au titre de l'ASH, en dépenses brutes 71 ( * ) , représentaient, en 2006, 1,9 milliard d'euros, et 1,04 milliard d'euros en dépenses nettes 72 ( * ) .
d) Les aides personnelles au logement versées par les caisses d'allocations familiales
Enfin, les personnes âgées peuvent bénéficier d'aides personnelles au logement versées par les caisses d'allocations familiales. Contrairement aux prestations décrites précédemment, ces aides - essentiellement l'allocation de logement à caractère social (ALS) et l'aide personnalisée au logement (APL) -, ne sont pas spécifiquement destinées aux personnes âgées dépendantes , mais sont accessibles à tout public sous certaines conditions.
L'ALS concerne ainsi toute personne acquittant une dépense de logement, quels que soient son âge et sa situation professionnelle, si elle ne dispose pas de ressources suffisantes. Cette prestation peut donc permettre à certaines personnes âgées de financer une partie de leur hébergement en institution. L'ALS peut être versée directement au gestionnaire de l'établissement si celui-ci en fait la demande 73 ( * ) .
L'APL est destinée, quant à elle, aux locataires de logements conventionnés ou aux accédants à la propriété qui ont bénéficié de certains prêts. Elle est versée à l'établissement qui héberge la personne âgée. Les conditions d'attribution sont les mêmes que celles de l'ALS.
De façon beaucoup plus marginale, les personnes âgées peuvent également bénéficier de l'allocation de logement familiale (ALF) si elles vivent en établissement avec leur conjoint.
D'après les données de la caisse nationale des allocations familiales (Cnaf), le montant total des aides au logement accordées aux personnes âgées de plus de soixante ans hébergées en institution 74 ( * ) représentait, au 31 décembre 2007, environ 568 millions d'euros .
|
Les aides personnelles au logement accordées aux personnes âgées de plus de soixante ans hébergées en établissements |
|||
|
( en euros ) |
|||
|
Nombre de bénéficiaires |
Montant moyen de l'aide mensuelle |
Montant annuel de l'aide |
|
|
Allocation de logement familiale (ALF) |
10 |
234 |
28 080 |
|
Allocation logement à caractère social (ALS) |
155 865 |
163 |
304 871 940 |
|
Aide personnalisée au logement (APL) |
108 098 |
203 |
263 326 728 |
|
Total |
263 973 |
- |
568 226 748 |
|
Source : d'après les données de la Cnaf au 31 décembre 2007 |
|||
2. Les dépenses fiscales
Enfin, l'allégement du coût de la prise en charge des personnes âgées passe par l'application de mesures fiscales visant à solvabiliser soit la prise en charge en établissement - par le biais notamment de la réduction d'impôt sur le revenu au titre des frais de dépendance et d'hébergement des personnes âgées dépendantes accueillies en établissement - soit la prise en charge à domicile - grâce à l'exonération d'impôt sur le revenu des sommes versées au titre de l'Apa, le crédit d'impôt et les taux réduits de TVA pour les dépenses d'équipement spécialisé, ainsi que les réductions d'impôts au titre de l'emploi d'un salarié à domicile.
Ces mesures ont été précédemment décrites 75 ( * ) . Celles spécifiquement centrées sur la prise en charge de la dépendance représentent un montant global de 370 millions d'euros en 2008 76 ( * ) .
C. UNE AMÉLIORATION QUANTITATIVE ET QUALITATIVE, FRUIT D'UNE VOLONTÉ POLITIQUE FORTE
L'amélioration qualitative et quantitative de la prise en charge des personnes âgées dépendantes a été le fruit d'une volonté politique forte qui s'est traduite par la systématisation du recours aux techniques de contractualisation et de planification, qu'il s'agisse de la politique de conventionnement à l'égard des établissements médicosociaux, des plans pluriannuels (plan « Vieillissement et solidarités », plan « Solidarité grand âge » et plans « Alzheimer ») ou encore de la mise en place de nouveaux outils de programmation de création de places : les programmes interdépartementaux d'accompagnement des handicaps et de la perte d'autonomie (Priac).
1. La politique de conventionnement
La politique de conventionnement menée à l'égard des établissements sociaux et médicosociaux a incontestablement permis une nette amélioration de la qualité de la prise en charge des personnes âgées en établissement, même si elle a été longue à mettre en oeuvre.
La réforme de la tarification des établissements d'accueil pour personnes âgées dépendantes, lancée en 1997 77 ( * ) , comportait en effet un volet « qualitatif » visant à améliorer l'encadrement, le suivi et la qualité de vie des personnes âgées résidentes. Cet objectif reposait sur la signature de conventions tripartites entre les établissements concernés, le président du conseil général et l'autorité de l'Etat compétente. Ces conventions, dont le délai de signature a été régulièrement reporté 78 ( * ) , devaient préciser les objectifs de qualité à garantir et à atteindre par l'établissement, en contrepartie desquels l'Etat et les départements s'engageaient à augmenter les moyens alloués.
Selon les indications fournies par la direction générale de l'action sociale (DGAS), le bilan de cette réforme est positif, dans le sens où elle a permis un renforcement de la médicalisation et des taux d'encadrement des établissements d'accueil.
En effet, Valérie Létard, secrétaire d'Etat à la solidarité, annonçait qu'au 31 décembre 2007 79 ( * ) , 513 600 places étaient désormais conventionnées sur une cible évaluée par la ministre à 561 000 places, soit 92 % de l'objectif.
Les établissements conventionnés ont, par ailleurs, bénéficié, par le biais de la signature de ces conventions, de 37 000 personnels soignants supplémentaires en équivalent temps plein sur cinq ans, soit 29 000 aides soignants et aides médicopsychologiques, et de 8 000 infirmiers diplômés d'Etat en plus. D'après les données de la direction générale de l'action sociale, ces mesures ont ainsi permis une amélioration des taux d'encadrement des résidents, celui-ci étant passé de 5,7 agents pour 10 résidents en 2003 à 6,3 agents pour 10 résidents à la fin de l'année 2007. Quant aux apports de crédits nouveaux de l'assurance maladie, ils se sont élevés à 1,377 milliard d'euros sur la période 2002-2007 80 ( * ) , ce qui explique les forts taux de progression de l'Ondam médicosocial soulignés plus haut 81 ( * ) .
Pour 2008, l'objectif fixé est d'atteindre pleinement la cible de conventionnement initialement fixée pour le 31 décembre 2007 mais qui n'a pu être rempli dans les délais - soit, comme on l'a indiqué plus haut, environ 561 000 places. Pour pallier les retards constatés, la loi de financement de la sécurité sociale pour 2008 82 ( * ) a mis en place un dispositif visant à encourager les établissements non conventionnés au 31 décembre 2007 à entrer dans le processus de convention tripartite. Ce système conduit, pour l'essentiel, à encadrer plus strictement la tarification des établissements qui n'ont pas signé leur convention dans les délais impartis.
2. Les plans pluriannuels
Parallèlement à cette politique de conventionnement qui porte davantage sur l'aspect qualitatif de la prise en charge, les plans pluriannuels (plan « Vieillissement et solidarités », plan « Solidarité-Grand Age » et plans « Alzheimer ») ont visé une amélioration quantitative de la prise en charge des personnes âgées dépendantes.
a) Le plan « Vieillissement et solidarités » (2004-2007)
Annoncé le 6 novembre 2003 par Jean-Pierre Raffarin, alors Premier ministre, le plan « Vieillissement et solidarités » visait à répondre aux besoins spécifiques des personnes âgées et des personnes handicapées.
|
Les quatre volets du plan « Vieillissement et
solidarités »
Le plan d'action en faveur de la prise en charge des personnes âgées dépendantes était décliné en quatre volets principaux : - la pérennisation du dispositif de l'Apa par la stabilisation de la contribution de l'Etat aux départements ; - le soutien au maintien à domicile par l'augmentation du nombre de places de Ssiad, d'accueil de jour et d'hébergement temporaire, la mise en place d'un plan d'alerte et de veille pour les personnes âgées isolées, la création de mesures incitatives en faveur de l'accessibilité et de l'adaptation des logements, du « bien vieillir », de la prévention et de l'accompagnement des aidants familiaux ; - la modernisation et la médicalisation des établissements par le recrutement de 15 000 personnels soignants supplémentaires (mesure mise en oeuvre dans le cadre de la politique de conventionnement mise en place conjointement) et la création de places nouvelles en Ehpad ; - le développement des services gériatriques rassemblant toutes les compétences de la filière de soins gériatriques et la généralisation de consultations préventives dispensées dans les hôpitaux.
Source : d'après les données transmises
par la direction générale
|
Les objectifs quantitatifs associés à ce plan marquaient un effort important des pouvoirs publics en faveur de la prise en charge de la dépendance. Le plan « Vieillissement et solidarités » prévoyait en effet, sur quatre ans, la création de 17 000 places de Ssiad supplémentaires, 13 000 nouvelles places d'accueil temporaire (8 500 places en accueil de jour et 4 500 places en hébergement temporaire) et 10 000 places supplémentaires en établissements d'hébergement pour personnes âgées.
Les rythmes de création annuels étaient beaucoup plus soutenus que ceux observés jusqu'alors : 4 250 places de Ssiad supplémentaires chaque année - contre en moyenne 3 940 places par an entre 2001 et 2003 ; 2 125 places d'accueil de jour de plus par an - contre 716 en 2002 et 1 106 en 2003 ; 1 125 places d'hébergement temporaire créés par an - contre 212 en 2002 et 344 en 2003 ; 2 500 places ouvertes en Ehpad chaque année alors qu'aucune enveloppe spécifique n'était prévue jusqu'alors.
Sur 2004 - 2005 - 2006, le plan « Vieillissement et solidarités » a ainsi permis la création de 14 260 places de Ssiad , 4 140 places d'accueil de jour , 1 837 places d'hébergement temporaire et 14 399 places en Ehpad . Si le nombre de places créées chaque année a été plus important que l'objectif fixé par le plan s'agissant des places en Ssiad et en Ehpad, en revanche, il a été moindre en ce qui concerne l'accueil temporaire (accueil de jour et hébergement temporaire).
Sur le plan de l'effort d'encadrement, il convient de noter :
- la mise en place d'un dispositif de veille et d'alerte dans le cadre de la loi n° 2004-626 du 30 juin 2004 relative à la solidarité pour l'autonomie des personnes âgées et des personnes handicapées votée après l'épisode dramatique de la canicule de l'été 2003 ; il est fondé sur le recensement par les maires des personnes âgées et des personnes handicapées vivant à domicile qui en font la demande ;
- la médicalisation complète de 220 000 places en établissement d'hébergement pour personnes âgées réalisée en 2004 et 2005 ;
- la création de 28 120 emplois supplémentaires d'aides-soignants entre 2004 et 2006, soit près du double de l'objectif fixé. Selon la direction générale de l'action sociale, ce résultat s'explique par le dépassement, dès 2005, du rythme de créations annuelles de places supplémentaires en établissements d'hébergement pour personnes âgées.
Il est à noter que ces deux derniers résultats ont été mis en oeuvre dans le cadre de la politique de conventionnement menée par ailleurs et décrite plus haut.
Bien que prévu pour s'achever en 2007, le plan « Vieillissement et solidarités » a été remplacé par le plan « Solidarité-Grand Age », annoncé le 27 juin 2006 par Philippe Bas, ministre délégué à la sécurité sociale, aux personnes âgées, aux personnes handicapées et à la famille. Le contenu du plan « Solidarité-Grand Age » est développé dans la deuxième partie du présent rapport.
Le plan « Vieillissement et solidarités » (2004-2007)
|
Etablissements et services |
Mesures réalisées 2001-2002-2003 |
Tranches annuelles prévisionnelles du
plan
|
Réalisé 2004 |
Réalisé 2005 |
Réalisé 2006 |
Mesures réalisées dans le cadre du plan
« vieillissement et solidarités
»
|
|
Ssiad
|
4 086 places
|
4 250 places
|
4 250 places |
5 435 places |
4 575 places |
14 260 places |
|
Accueils de jour |
0
|
2 125 places
|
1 578 places |
1 559 places |
1 003 places |
4 140 places |
|
Hébergement temporaire |
0
|
1 125 places
|
830 places |
666 places |
341 places |
1 837 places |
|
Création de places médicalisées en Ehpad |
Pas d'enveloppe spécifique |
2 500 places
|
4 206 places |
5 794 places |
4 399 places |
14 399 places |
|
Médicalisation des Ehpad existants (objectif de conventions tripartites) |
380 conventions signées en 2001 pour un total de 413
depuis 2000.
|
1 500 conventions
|
1 238 conventions signées
|
967 conventions signées
|
666 conventions signées
|
5 410 conventions représentant 5 895 établissements et 440 554 places |
|
TOTAL |
Création de 10 000 places nouvelles |
Création de 10 864 places nouvelles |
Création de 13 454 places nouvelles |
Création de 10 318 places nouvelles |
Création de 34 636 places nouvelles |
Source : Direction générale de l'action sociale
b) Les plans Alzheimer
La prise en charge de la maladie d'Alzheimer a fait l'objet de trois plans d'action spécifiques : en 2001, 2004 et 2008.
Première réponse globale à la montée en charge de la maladie d'Alzheimer et des troubles apparentés, le plan 2001-2005 était centré sur le diagnostic de la maladie, sur la prévention, ainsi que sur le soutien et l'information des personnes atteintes de la maladie et de leurs familles.
Le plan Alzheimer 2004-2007 était, quant à lui, davantage axé sur la prise en charge des malades atteints de cette maladie. Dix objectifs étaient ainsi fixés, parmi lesquels l'amélioration de l'offre d'accueil et la prise en compte des besoins des familles.
|
Le plan Alzheimer 2004-2007
Le deuxième plan Alzheimer prévoyait dix objectifs : - la reconnaissance de la maladie d'Alzheimer et des maladies apparentées ; - la meilleure prise en compte des besoins des malades et des familles, et la mise en place d'une offre adaptée ; - le renforcement du diagnostic précoce afin de ralentir l'évolution de la maladie et de prévenir ses complications ; - la mise en place d'une politique d'accompagnement renforcée pour les malades à un stade précoce et pour les familles ; - l'amélioration de la prise en charge à domicile des malades grâce à la création de 13 000 places en petites unités de vie ; - l'adaptation des établissements d'hébergement pour personnes âgées afin de prendre en compte la spécificité de cette maladie ; - le développement de la formation des professionnels et de l'aide à apporter aux bénévoles ; - l'amélioration de la prise en charge des malades en situation de crise ; - la prise en compte de la spécificité des patients jeunes ; - le soutien à apporter aux études et à la recherche clinique.
Source : d'après les données du
ministère de la santé,
|
Pour mieux accompagner les malades vivant à domicile, ce plan prévoyait de quadrupler, d'ici 2007, le nombre de places d'accueil de jour, d'hébergement temporaire et de garde itinérante de nuit en petites unités de vie. En particulier, environ 13 000 places d'accueil temporaire devaient être créées. Cet objectif de création de places d'accueil temporaire s'inscrivait dans le cadre du plan « Vieillissement et solidarités » dont le plan Alzheimer n'était qu'une déclinaison.
Cependant, le rythme de création de ce type de places a été très inférieur aux objectifs prévus par le plan puisqu'au 31 décembre 2006, seules 5 190 places d'accueil de jour étaient autorisées et 4 624 effectivement installées. De même, à la fin de l'année 2006, seules 2 664 places d'hébergement temporaire étaient autorisées et 2 283 effectivement installées.
Selon la direction générale de l'action sociale, la différence constatée entre le nombre de places autorisées et le nombre de places effectivement ouvertes, témoigne de difficultés rencontrées par les promoteurs dans la concrétisation de leurs projets d'ouverture. Ces difficultés tiendraient, d'une part, aux modalités de médicalisation et de tarification des prestations de soins dans les « petites unités de vie » et les accueils de jour autonomes, d'autre part, au coût du transport des patients entre leur domicile et l'accueil de jour. Ces difficultés ont en partie été levées par une réforme de la tarification de ces structures 83 ( * ) et la création d'un « forfait transport » 84 ( * ) .
D'autres mesures ont été ajoutées à celles inscrites initialement dans le plan Alzheimer 2004-2007 :
- le lancement d'appel à projets en 2006 pour développer l'accueil de jour et les gardes itinérantes de nuit ;
- l'élaboration d'un nouveau guide de remplissage de la grille Aggir, afin, notamment, que celle-ci permette de mieux évaluer les fonctions cognitives d'une personne atteinte de la maladie ;
- la création du congé de soutien familial 85 ( * ) qui autorise un salarié ou un travailleur indépendant à s'arrêter de travailler pour s'occuper d'un proche dépendant ou handicapé ;
- la mise en place du « guide de l'aidant familial » destiné à fournir des conseils et informations pratiques aux aidants ;
- enfin, le lancement d'appel à projets en 2007 visant à faire émerger des actions collectives de sensibilisation, de soutien, d'information et de formation pour les aidants familiaux intervenant auprès de personnes âgées dépendantes et/ou handicapées.
Le plan Alzheimer 2008-2012 , annoncé récemment, s'orientera quant à lui autour de la coordination des secteurs sanitaire et médicosocial, le soutien au maintien à domicile, la prise en considération du rôle joué par les aidants informels et familiaux, l'expérimentation de nouvelles formes d'accueil, et la création d'« unités de soins et d'activités spécifiques » ou d'« unités renforcées » au sein des Ehpad, ainsi que la formation des professionnels.
Le détail de ce plan, ainsi que de ceux récemment lancés en matière de lutte contre la maltraitance et de développement des métiers du secteur médicosocial sont développés plus loin dans le présent rapport 86 ( * ) .
c) Leur impact sur le taux d'équipement
De façon générale, il convient de souligner que les efforts réalisés à travers ces plans et la politique de conventionnement ont permis d'améliorer sensiblement l'offre de soins et de services destinée aux personnes âgées dépendantes, ce qui explique le positionnement de la France dans la moyenne européenne au milieu de la décennie .
|
Comparaison des taux d'équipement en
établissement
|
||||||
|
( places pour mille habitants ) |
||||||
|
France (01/01/2004) |
Espagne (01/01/2004) |
Suède (01/01/2002) |
Allemagne (01/01/2003) |
Pays-Bas (01/01/2004) |
Royaume-Uni (01/01/2004) |
|
|
Pour les plus de 65 ans |
66,3 |
44,0 |
77,0 |
46,8 |
73,9 |
47,3 |
|
Pour les plus de 75 ans |
135,5 |
74,8 |
132,2 |
108,9 |
164,3 |
99,8 |
|
Pour les plus de 80 ans |
244,4 |
143,0 |
224,4 |
201,5 |
305,0 |
174,7 |
|
Source : Cnam, Cregas-Inserm U537 (données citées par le Cas dans son rapport de 2006) |
||||||
|
Comparaison des taux de prise en charge en
établissement des personnes âgées selon leur âge
|
|||||||
|
( en % ) |
|||||||
|
France (01/01/1999) |
Espagne (01/01/2003) |
Suède (01/01/2004) |
Allemagne (01/01/2003) |
Pays-Bas (01/01/2000) |
Italie (01/01/2001) |
Royaume-Uni (01/01/2001) |
|
|
Part des plus de 65 ans |
5,7 |
3,6 |
6,7 |
4 |
7,4 |
2,2 |
3,7 |
|
Part des plus de 75 ans |
12,2 |
nd |
12,1 |
8,1 |
nd |
4 |
6,9 |
|
Part des plus de 80 ans |
19,2 |
14,3 |
17,3 |
12,6 |
nd |
nd |
10 |
|
Part des plus de 85 ans |
25,4 |
nd |
nd |
21,1 |
nd |
nd |
16,7 |
|
Source : Cnam, Cregas-Inserm U537 (données citées par le Cas dans son rapport de 2006) |
|||||||
Ce taux d'équipement est toutefois appelé à se dégrader sous la pression de la forte augmentation du nombre des personnes âgées.
3. Les programmes interdépartementaux d'accompagnement des handicaps et de la perte d'autonomie (Priac)
L'amélioration quantitative et qualitative de l'offre d'hébergement des personnes âgées a également été facilitée par la création, dans le cadre de la loi n° 2005-102 du 11 février 2005 pour l'égalité des droits et des chances, la participation et la citoyenneté des personnes handicapées, d'un nouvel outil - les programmes interdépartementaux d'accompagnement des handicaps et de la perte d'autonomie (Priac) - devant permettre une meilleure programmation de l'adaptation et de l'évolution de l'offre d'établissements et de services médicosociaux.
Ces programmes, établis et actualisés chaque année par le préfet de région après avis du comité régional de l'organisation sociale et médicosociale (Crosms) et en liaison avec les préfets de département, ont pour vocation de dresser, au niveau régional, les priorités de financement des créations, extensions ou transformations d'établissements ou de services médicosociaux . Fixés pour trois ans, les Priac doivent être élaborés dans un souci de rattrapage des inégalités territoriales, ainsi qu'en fonction des besoins exprimés au niveau départemental à travers les schémas gérontologiques départementaux. Les Priac sont transmis pour information aux présidents de conseil général.
Comme l'indique la caisse nationale de solidarité pour l'autonomie (Cnsa), « le Priac est [donc] à la fois ascendant, en expression des besoins, et descendant, puisqu'il sert aussi à la notification. C'est une expression permanente des besoins de financement (nombre de places, coûts, publics), région par région, qui débouche sur une expression nationale des besoins [...] . En même temps, en tant qu'expression des priorités régionales, il doit permettre, l'Ondam voté, une répartition des moyens entre régions et départements qui aille vers les priorités. »
Selon la direction générale de l'action sociale, en 2006, vingt-six Priac ont été élaborés pour la période 2006-2007-2008. Ils concernent, pour 65 % de leurs axes prioritaires, la prise en charge des personnes handicapées et, pour 35 %, celle des personnes âgées.
Les Priac de « première génération » (2006-2007-2008) ayant mis en évidence un certain nombre de limites, des évolutions méthodologiques sont envisagées pour les Priac devant être signés à compter de 2009.
|
La modernisation de la procédure de programme
interdépartemental d'accompagnement des handicaps et de la perte
d'autonomie
Les nouveaux Priac feront l'objet de nombreuses améliorations par rapport à la version antérieure de ces documents : - leur durée sera portée de trois à cinq ans ; - le séquençage de la programmation sera différencié en fonction de l'état d'avancement des dossiers (dotation, opérationnalité, prospective) ; - une nouvelle notification par anticipation des enveloppes sera mise en place afin de permettre d'accélérer le nombre de création de places et donner une plus grande visibilité pluriannuelle sur les financements ; - une approche homogène des priorités sera développée afin de limiter les disparités géographiques et de permettre une meilleure concertation des conseils généraux. |
III. UNE GOUVERNANCE COMPLEXE
Comme l'a déjà mis indirectement en évidence le manque de lisibilité des circuits de financement de la dépendance, l'architecture institutionnelle de la prise en charge des personnes âgées est, de l'avis de l'ensemble des personnes auditionnées par la mission, complexe.
Lors de sa première audition 87 ( * ) , le ministre du travail, des relations sociales, de la famille et de la solidarité, indiquait que la gouvernance en matière de prise en charge de la dépendance repose sur « un modèle original de gestion décentralisée et d'une agence nationale chargée de la péréquation, de l'animation et de l'information ».
Pour d'autres, cette architecture institutionnelle résulte d'un « demi-choix » 88 ( * ) , voire d'« une absence de choix » 89 ( * ) des pouvoirs publics entre, d'une part, une gestion décentralisée par les conseils généraux, d'autre part, la constitution d'une nouvelle branche de la sécurité sociale.
A. UN « DEMI-CHOIX » OU UNE « ABSENCE DE CHOIX » ?
L'architecture du système français de protection sociale a été conçue, en 1945, autour de quatre risques : la maladie, les accidents du travail, la vieillesse et la famille. La nécessité de prendre en charge la spécificité des personnes âgées dépendantes n'est apparue que dans un second temps, à partir des années 1960 - 1970, notamment à la suite du rapport de la commission d'étude sur les problèmes de la vieillesse - dit « Rapport Laroque » - de 1962.
La prise de conscience du défi qu'allait représenter la perte d'autonomie aurait donc pu conduire à étendre les compétences de la caisse nationale d'assurance vieillesse (Cnav) et/ou de la caisse nationale d'assurance maladie des travailleurs salariés (Cnam) à la prise en charge des personnes âgées dépendantes.
Cette option n'a pas été retenue par les pouvoirs publics qui ont préféré, notamment avec la mise en place de la prestation spécifique dépendance (PSD) en 1997 et de l'allocation personnalisée d'autonomie (Apa) en 2001, confier aux conseils généraux un rôle central dans ce domaine, s'inscrivant ainsi dans le mouvement plus ancien et plus large de transferts de compétences d'aide sociale aux conseils généraux, qu'il s'agisse de l'aide sociale à l'enfance, de l'insertion sociale et professionnelle, de l'aide au logement, de l'aide aux personnes handicapées ou encore de la protection judiciaire de la jeunesse.
Auditionné par la mission 90 ( * ) , Raoul Briet, conseiller-maître à la Cour des comptes, - qui avait été chargé avec Pierre Jamet de mener une mission de préfiguration de la CNSA 91 ( * ) - a rappelé, à cet égard, la forte controverse qui a eu lieu en 2004 sur la question de l'architecture institutionnelle de la prise en charge de la dépendance.
Deux options étaient alors avancées, comme l'a rappelé aussi, de son côté, Philippe Séguin, Premier président de la Cour des comptes, à l'occasion de la présentation du rapport particulier de la Cour des comptes sur les personnes âgées dépendantes :
- soit créer une cinquième branche de la sécurité sociale, dont le mode d'organisation aurait été calqué sur celui prévalant aujourd'hui pour les autres branches de la sécurité sociale, à savoir une gestion centralisée assurée par l'Etat et les partenaires sociaux ;
- soit « ériger les départements en pivots de cette politique publique [en faisant de ces derniers] le point d'accès unique aux prestations de dépendance. Le pilotage et la coordination de l'ensemble auraient été assurés par une agence nationale, également chargée d'organiser la péréquation entre les départements ».
Finalement les pouvoirs publics n'ont pas fait le choix de créer une nouvelle branche de la protection sociale, ni de pousser à son terme la décentralisation en matière de prise en charge de la dépendance. Raoul Briet a indiqué, aux membres de la mission, regretter en cela que les solutions finalement retenues aient cherché à ménager les places de l'Etat et de l'assurance maladie et se soient ainsi inscrites en retrait des préconisations de la mission de préfiguration de la création de la Caisse nationale de solidarité pour l'autonomie qui plaidait, au contraire, en faveur d'une clarification des responsabilités entre les différents acteurs publics de la politique de prise en charge des personnes âgées. Le présent rapport reviendra, plus en détail, sur ces éléments.
B. UN DÉBUT DE STRUCTURATION DU RISQUE DÉPENDANCE
Malgré cette absence de choix clair en 2004, on note un début de structuration du risque dépendance fondée sur une architecture s'appuyant sur deux acteurs principaux : la caisse nationale de solidarité pour l'autonomie (CNSA) et les départements. Le rôle de l'Etat et de l'assurance maladie demeurent, en effet, marginaux, même si, paradoxalement, cette dernière reste le principal financeur.
1. La CNSA, une agence nationale chargée de la péréquation, de l'animation et de l'information
Comme on l'a déjà indiqué plus haut, la CNSA a été créée par la loi n° 2004-626 du 30 juin 2004 relative à la solidarité pour l'autonomie des personnes âgées et des personnes handicapées. Sa finalité première est de rassembler en un lieu unique les moyens destinés à financer la perte d'autonomie des personnes âgées et des personnes handicapées.
La CNSA est un établissement public national à caractère administratif, jouissant de la personnalité morale et de l'autonomie financière. Ses missions ont été progressivement élargies notamment par les dispositions de la loi n° 2005-102 du 11 février 2005 pour l'égalité des droits et des chances, la participation et la citoyenneté des personnes handicapées. Elles se déclinent en deux axes principaux : d'une part, une fonction financière et de péréquation, d'autre part, un rôle d'expertise, d'animation et d'information.
a) Une fonction financière et de péréquation
La fonction financière de la CNSA consiste en premier lieu à verser aux départements la contribution de l'Etat au financement de la perte d'autonomie des personnes âgées . Cette participation au financement des dépenses départementales au titre de l'Apa doit être réalisée dans le respect de l'égalité de traitement des personnes concernées sur l'ensemble du territoire.
Les modalités de répartition du concours de la CNSA aux départements ont été fixées par la loi du 30 juin 2004 précitée et reposent sur plusieurs critères : le nombre de personnes âgées de plus de soixante-quinze ans, le potentiel fiscal de chaque département, le nombre de bénéficiaires du RMI et la dépense annuelle au titre de l'Apa. Le rapport entre la charge nette pour le département des dépenses d'Apa et le potentiel fiscal de ce dernier ne peut être supérieur à 30 % 92 ( * ) .
|
Le montant du concours de la CNSA - soit 1,572 milliard d'euros prévus en 2008 - est déterminé sur la base des recettes de la CNSA affectées, pour tout ou partie, à cette dépense , à savoir : - une fraction de 20 % du produit de la CSA (soit 1,042 milliard d'euros en 2008) ; - une fraction du produit de CSG correspondant au reliquat disponible après détermination de la part affectée à la section IV des comptes de la caisse, et par conséquent comprise entre 88 % et 95 % (soit 465 millions d'euros en 2008) ; - la participation des régimes d'assurance vieillesse (soit 66 millions d'euros en 2008). Les critères de répartition du concours de la CNSA aux départements et leur pondération sont fixés par l'article 12-II de la loi du 30 juin 2004 précité et précisés par le décret n° 2004-1384 du 22 décembre 2004. Ils reposent sur : - le nombre de personnes âgées de plus de soixante-quinze ans (pondération de 50 %) ; - le potentiel fiscal de chaque département (pondération de 25 %) ; - le nombre de bénéficiaires du Revenu minimum d'insertion (RMI) (pondération de 5 %) ; - la dépense annuelle au titre de l'Apa (pondération de 20 %). Un mécanisme correcteur plafonne le rapport entre la charge nette d'Apa (dépenses - concours) et le potentiel fiscal du département, à un taux qui ne peut être supérieur à 30 %, comme indiqué plus haut.
Source : Annexe 8 au projet de loi de financement de la
sécurité sociale pour 2008
|
La deuxième fonction financière de la CNSA consiste à répartir les crédits de l'Ondam destiné aux personnes âgées dépendantes et aux personnes handicapées entre les établissements et services de soins sociaux et médicosociaux . Alors que, jusqu'en 2006, la CNSA était considérée comme un organisme concourant au financement des régimes obligatoires de base de sécurité sociale, désormais, ces derniers transfèrent à la CNSA la gestion des crédits inscrits sur l'Ondam médicosocial. La CNSA y ajoute sa contribution propre et l'ensemble (Ondam médicosocial - personnes âgées ; Ondam médicosocial - personnes handicapées ; contribution de la CNSA) constitue l'objectif global des dépenses médicosociales (OGD).
La CNSA répartit ce montant en enveloppes départementales et régionales en fonction du programme interdépartemental de prise en charge des handicaps et de la perte d'autonomie (Priac), dans un souci de résorption des disparités existantes. La loi de financement de la sécurité sociale pour 2008 93 ( * ) a renforcé ce dispositif : à cet objectif de réduction progressive des inégalités dans l'allocation des ressources entre régions s'ajoute désormais un « objectif de réduction des inégalités dans l'allocation des ressources entre établissements et services relevant de mêmes catégories ».
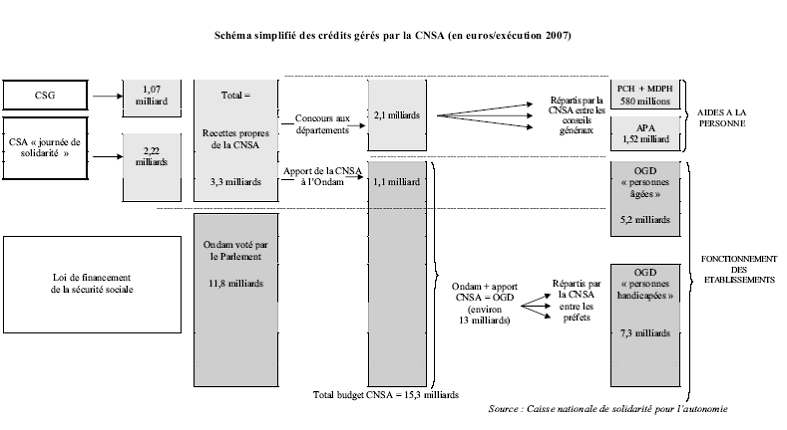 Enfin, au titre de ses
missions financières, la CNSA
participe,
comme on l'a
déjà indiqué plus haut
94
(
*
)
,
au financement de l'investissement
destiné à la mise aux normes techniques et de
sécurité, à la modernisation des locaux en fonctionnement,
ainsi qu'à la création de places nouvelles en
établissements et services sociaux et médicaux-sociaux. Rendue
possible à titre exceptionnel par les lois de financement de la
sécurité sociale pour 2006 et 2007, cette mission a
été pérennisée et élargie par la loi de
financement de la sécurité sociale pour 2008.
Enfin, au titre de ses
missions financières, la CNSA
participe,
comme on l'a
déjà indiqué plus haut
94
(
*
)
,
au financement de l'investissement
destiné à la mise aux normes techniques et de
sécurité, à la modernisation des locaux en fonctionnement,
ainsi qu'à la création de places nouvelles en
établissements et services sociaux et médicaux-sociaux. Rendue
possible à titre exceptionnel par les lois de financement de la
sécurité sociale pour 2006 et 2007, cette mission a
été pérennisée et élargie par la loi de
financement de la sécurité sociale pour 2008.
b) Un rôle d'expertise, d'animation et d'information
Parallèlement à cette fonction financière et de péréquation, la CNSA s'est vu attribuer en 2005 :
- une mission d'expertise technique qu'elle exerce dans le cadre de la gestion de la perte d'autonomie et de la délivrance de l'Apa ainsi qu'en matière de planification. Dans le premier cas, la CNSA a un rôle de proposition pour les référentiels nationaux d'évaluation, les méthodes et les outils utilisés pour apprécier les besoins individuels de compensation et, dans le second cas, un rôle d'appui dans l'élaboration des schémas nationaux d'organisation sociale et médicosociale et des programmes interdépartementaux d'accompagnement du handicap et de la perte d'autonomie (Priac) ;
- une mission d'évaluation relative aux aides techniques d'amélioration de l'autonomie des personnes âgées et des personnes handicapées, ainsi qu'à la mesure et à l'analyse de la perte d'autonomie et des besoins de compensation ;
- une mission d'information et de coopération avec diverses instances (maisons départementales des personnes handicapées (MDPH), institutions et administrations nationales, institutions étrangères).
2. Les conseils généraux, des opérateurs de proximité exerçant une compétence de principe dans le domaine de l'action sociale en faveur des personnes âgées
Comme cela a été souligné lors des auditions de la mission, les conseils généraux constituent, quant à eux, les acteurs de terrain de la prise en charge de la dépendance, en « apport[a]nt leur expertise et leur proximité » 95 ( * ) au dispositif.
La loi n° 2004-809 du 13 août 2004 relative aux libertés et responsabilités locales a, en effet, confié un rôle majeur aux départements en matière de prise en charge de la dépendance : ce sont eux qui « définit[ssent] et met[tent] en oeuvre l'action sociale en faveur des personnes âgées » 96 ( * ) . Ils interviennent en matière de planification et de coordination, de gestion et de financement de l'Apa, ainsi que de financement des Ehpad.
a) Un rôle de planification et de coordination
Les conseils généraux jouent, tout d'abord, un rôle de planification et de coordination important, puisqu'ils sont désormais responsables de l'élaboration des schémas départementaux d'organisation sociale et médicosociale qu'ils adoptent après concertation avec le représentant de l'Etat dans le département 97 ( * ) .
|
* Le contenu des schémas de planification Quelle que soit leur dénomination, le contenu et la finalité des schémas élaborés dans le cadre de la planification médicosociale n'ont que très peu évolué. Ils visent, pour l'essentiel, à évaluer la nature et le niveau des besoins actuels et futurs de la population en matière médicosociale ; à dresser un bilan quantitatif et qualitatif de l'offre de services médicosociaux et de ses perspectives d'évolution ; à développer la coordination entre établissements et services sociaux, ainsi qu'avec les établissements de santé ; à définir les critères d'évaluation des actions menées dans ce domaine. * Les schémas d'organisation sociale et médicosociale Comme l'a indiqué la direction générale de l'action sociale 1 à la mission, le secteur social et médicosocial a une tradition ancienne de planification. Cette planification a longtemps été sectorisée distinguant notamment les schémas gérontologiques, les schémas de l'enfance, les schémas des enfants handicapés ou des adultes handicapés, les schémas d'accueil, de l'hébergement et de l'insertion des personnes en situation d'exclusion sociale. La loi n° 2002-2 du 2 janvier 2002 rénovant l'action sociale et médicosociale a substitué à ces schémas sectoriels un dispositif plus large, celui des schémas d'organisation sociale et médicosociale hiérarchisés en trois niveaux (national, régional, départemental) dont l'échelon départemental constitue , selon les termes de la direction générale de l'action sociale, « le socle d'une pyramide décentrée » : - le schéma départemental doit rassembler à périodicité fixe - tous les cinq ans - les éléments de prospective pour l'ensemble du champ de l'action sociale. Il est arrêté conjointement par le représentant de l'Etat dans le département et par le président du conseil général, après avis du comité régional de l'organisation sanitaire et sociale (Cross) et d'une commission départementale consultative comprenant notamment des représentants des collectivités territoriales, des professions sanitaires et sociales, des institutions sociales et médicosociales et des personnes accueillies par ces institutions ou susceptibles de l'être ; - le schéma régional rassemble les éléments des schémas départementaux d'une même région, afférents aux établissements et services relevant de la compétence de l'Etat. Il est fixé par le représentant de l'Etat dans la région, après avis du Cross. Il est transmis pour information aux présidents des conseils généraux concernés ; - le schéma national ne concerne que les établissements ou services accueillant des catégories de personnes, dont la liste est fixée par décret et pour lesquelles les besoins ne peuvent être appréciés qu'à ce niveau. Il s'agit principalement des établissements accueillant des individus en situation de handicap rare. La loi n° 2004-809 du 13 août 2004 relative aux libertés et responsabilités locales, a, par la suite, confié la compétence de principe en matière de planification aux départements, faisant de ces derniers les seuls décideurs des schémas d'organisation sociale et médicosociale . Cependant, comme le note la direction générale de l'action sociale, des schémas par secteur spécialisé, notamment des schémas gérontologiques, demeurent en tant que « volets » du schéma départemental d'organisation sociale et médicosociale. A ces schémas s'est ajouté, par la loi n° 2005-102 du 11 février 2005 pour l'égalité des droits et des chances, la participation et la citoyenneté des personnes handicapées, un nouvel outil : les programmes interdépartementaux d'accompagnement de la perte d'autonomie (Priac), établis par les préfets de région en liaison avec les préfets de département, afin d'assurer la lisibilité des choix et l'équité de traitement dans l'allocation budgétaire des financements des établissements médicosociaux. Les Priac sont actualisés en tenant compte des évolutions des schémas départementaux d'organisation sociale et médicosociale . Les Priac, élaborés par les préfets de région, ne sont que transmis, pour information, aux présidents de conseil général. C'est pourquoi, comme le note la direction générale de l'action sociale, la caisse nationale de solidarité pour l'autonomie (CNSA) a insisté auprès des préfets de région et de département pour que la concertation préalable avec les conseils généraux soit accentuée en 2008. * L'articulation avec les schémas de planification sanitaire Alors que le cadre départemental est utilisé en matière médicosociale pour la planification et la programmation, c'est l'échelon régional qui a été retenu pour la planification sanitaire. Ainsi en est-il des programmes régionaux de santé (PRS) et des schémas régionaux d'organisation sanitaire (Sros). Selon la direction générale de l'action sociale, l 'articulation entre, d'une part, les schémas départementaux d'organisation sociale et médicosociale et, d'autre part, les schémas de planification sanitaire est assurée par le fait que les mêmes services de l'Etat - directions régionales des affaires sanitaires et sociales (Drass) et directions départementales des affaires sanitaires et sociales (Ddass) - participent à leur élaboration, de même que les comités régionaux de l'organisation sanitaire et sociale (Cross) et les comités régionaux de l'organisation sociale et médicosociale (Crosms) sont appelés à donner leur avis, de façon croisée, dans les deux types de planification , médicosociale et sanitaire.
1
Réponse au questionnaire de la
mission commune d'information
|
Dans le cadre de ces schémas, les départements coordonnent les actions menées par les différents intervenants de la prise en charge des personnes âgées dépendantes. Ils veillent à la cohérence des actions respectives des centres locaux d'information et de coordination (Clic), des équipes médicosociales chargées d'élaborer le plan d'aide des bénéficiaires de l'Apa à domicile et des établissements et services médicosociaux. Ils peuvent, par ailleurs, signer des conventions avec l'Etat, les organismes de sécurité sociale ou tout autre intervenant en faveur des personnes âgées pour assurer la coordination de l'action gérontologique.
|
Lancés à titre expérimental au mois de juin 2000 (ving-cinq sites expérimentaux dans vingt-quatre départements), les centres locaux d'information et de coordination (Clic) constituent des guichets uniques d'accueil, de conseil, d'orientation des personnes âgées et de prise en charge des situations complexes que ces dernières peuvent rencontrer. Le projet a été généralisé à partir de 2001. Selon les données transmises par la direction générale de l'action sociale, on dénombrait, au 31 décembre 2004, 517 Clic répartis sur quatre-vingt-seize départements. Trois logiques sous-tendent le rôle des Clic : une logique de proximité, une logique d'accès facilité aux droits et une logique de mise en réseau des professionnels de santé, de l'accompagnement à domicile et de l'aménagement de l'habitat, ainsi que des acteurs locaux. Leurs missions se déclinent selon trois niveaux de « labels » : - le « label » de niveau 1 , qui correspond aux missions d'accueil, d'écoute, d'information et de soutien aux familles. Le Clic de « label 1 » doit proposer à la fois une information sur les aides et prestations disponibles, ainsi que, chaque fois que cela est possible, les demandes nécessaires à leur obtention ; - le « label » de niveau 2 , qui prolonge les missions du « label 1 » par des missions d'évaluation des besoins et d'élaboration d'un plan d'aide personnalisé. Le Clic propose, dans ce cas, une palette de services qui reste partielle (des groupes de paroles, des actions de formation et d'information, des actions de prévention) ; - le « label » de niveau 3 , qui prolonge, quant à lui, le « label 2 » en prenant en charge le suivi et l'évaluation des situations les plus complexes et en veillant à l'articulation des prises en charge sanitaire et médicosociale. La palette des soins est alors complète et le suivi organisé. Le territoire d'intervention des Clic est infra-départemental ; il est défini dans le cadre des schémas gérontologiques départementaux en fonction des « bassins de vie ». Il peut ainsi concerner une population de l'ordre de 7 000 à 10 000 personnes âgées de plus de soixante ans en milieu rural et de 15 000 personnes en milieu urbain. Depuis le 1 er janvier 2005, date d'entrée en vigueur de la loi n° 2004-809 du 13 août 2004 relative aux libertés et aux responsabilités locales, le président du conseil général autorise les créations de Clic, après avis du comité régional de l'organisation sociale et médicosociale (Crosms). Les Clic peuvent être financés par des subventions d'exploitation, dans le cadre de conventions de financement. En 2004, l'Etat et les conseils généraux étaient les deux principaux financeurs, assurant respectivement 41,6 % et 22,6 % du financement des Clic.
Source : d'après les réponses de la
direction générale
|
b) La gestion et le financement de l'Apa
Les conseils généraux assurent ensuite la gestion de l'Apa au financement de laquelle ils participent . En effet, l'article L. 132-12 du code de l'action sociale et des familles, introduit par la loi n° 2001-647 du 20 juillet 2001 relative à la prise en charge de la perte d'autonomie des personnes âgées et à l'allocation personnalisée d'autonomie, dispose que l'Apa est accordée par décision du président du conseil général et est servie par le département sur proposition d'une commission présidée par le président du conseil général ou son représentant.
c) L'autorisation d'ouverture et le financement des Ehpad
Les conseils généraux sont, enfin, compétents pour fixer le tarif dépendance des établissements et, dans le cas d'un établissement habilité à l'aide sociale, le tarif hébergement. En revanche, l'Etat demeure compétent pour l'autorisation et la tarification des soins et des prestations financés par l'assurance maladie.
Cette double clé de financement se traduit par une clé également double (département/Etat) pour l'autorisation d'ouverture de places dans les établissements accueillant des personnes âgées dépendantes.
3. Un rôle résiduel de l'Etat et de l'assurance maladie
Dans ce contexte de décentralisation et depuis la création de la CNSA, les rôles de l'Etat et de l'assurance maladie sont devenus marginaux.
Ainsi, lors de son audition devant les membres de la mission, le directeur général de la Cnam 98 ( * ) , a indiqué que, depuis la mise en place de la CNSA, l'assurance maladie n'est pas directement en charge des politiques publiques en faveur des personnes âgées dépendantes .
Elle n'y contribue que par le biais de participations financières - exposées précédemment - et de la mise en place d'outils spécifiques , destinés à la CNSA, avec laquelle elle a signé une convention.
En effet, comme l'a souligné le directeur de la Cnam, bien que l'assurance maladie participe, pour une place largement prépondérante, au financement des dépenses de l'Ondam médicosocial à destination des établissements et services médicosociaux, elle n'est pas directement concernée par ces dépenses qui relèvent de la responsabilité de la CNSA. L'assurance maladie n'est pas partie aux conventions tripartites signées avec les Ehpad et ne siège pas, en tant qu'institution, au conseil de la CNSA. Elle apparaît ainsi, pour reprendre l'expression du directeur de la Cnam, comme une simple « boîte aux lettres financière ».
L'assurance maladie n'intervient en effet dans le secteur médicosocial que de façon marginale, par le biais des fonds sociaux de ses caisses régionales (Cram) 99 ( * ) , d'une part, grâce à l'élaboration d'outils spécifiques, d'autre part. Parmi ceux-ci figurent notamment la grille « Pathos », utilisée par les médecins-conseils pour évaluer la prise en charge des soins délivrés dans les Ehpad conventionnés et dont le contenu sera précisé dans la suite du rapport, ainsi que le système d'information « Prisme » (prévention des risques-inspections-signalement-maltraitance en établissement social et médicosocial), utilisé par la CNSA.
La Cnam mène cependant également des actions de contrôle dans le cadre de sa mission générale de gestion du risque. Ainsi, par exemple, comme l'a indiqué Frédéric Van Roekeghem 100 ( * ) , l'assurance maladie a engagé une politique de contrôle spécifique des établissements d'hébergement pour personnes âgées dépendantes, afin d'éviter des risques de double facturation de certains actes qui pourraient être pris en charge une première fois dans le cadre des forfaits soins, et une seconde fois dans le cadre du remboursement des soins de ville.
Quant au rôle de l'Etat , il est désormais réduit à la conception et au pilotage de la politique en faveur des personnes âgées, au contrôle et à l'évaluation des actions entreprises, et au respect du principe d' équité .
S'agissant de l'élaboration de la politique en faveur des personnes âgées, plusieurs ministères et directions d'administration centrale restent toutefois compétents. On compte, en effet, pas moins de quatre directions d'administration centrale intervenant dans l'élaboration, le pilotage et le suivi des actions menées dans le cadre de la prise en charge des personnes âgées dépendantes :
- la direction générale de l'action sociale (DGAS), placée sous la double tutelle du ministère du travail, des relations sociales, de la famille et de la solidarité, d'une part, et du ministère de la ville et du logement, d'autre part. La DGAS prépare la définition et assure le pilotage des politiques en faveur, notamment, des personnes âgées ;
- la direction de la sécurité sociale (DSS) placée sous la triple tutelle du ministère de la santé, de la jeunesse, des sports et de la vie associative, du ministère du travail, des relations sociales, de la famille et de la solidarité, et du ministère du budget, des comptes publics et de la fonction publique. Elle détermine l'objectif prévisionnel d'évolution des dépenses d'assurance maladie (Ondam) et le montant total des dépenses des établissements sanitaires et médicosociaux ; elle veille au suivi de ces objectifs et à la maîtrise des dépenses ;
- la direction de l'hospitalisation et de l'organisation des soins (Dhos), placée sous la tutelle du ministère de la santé, de la jeunesse, des sports et de la vie associative. La Dhos est chargée de l'organisation de l'offre de soins, de la qualité et du fonctionnement des établissements de santé, ainsi que de leur financement ;
- la direction de la recherche, des études, de l'évaluation et des statistiques (Drees), placée sous la triple tutelle du ministère de la santé, de la jeunesse, des sports et de la vie associative, du ministère du travail, des relations sociales, de la famille et de la solidarité et du ministère du budget, des comptes publics et de la fonction publique. La Drees a pour mission de doter les ministères chargés de l'action sociale et de la santé, ainsi que les services déconcentrés, d'une meilleure capacité d'observation, d'expertise et de prospective sur son action et son environnement.
Quant aux services déconcentrés, les directions régionales des affaires sanitaires et sociales (Drass) et les directions départementales des affaires sanitaires et sociales (Ddass), leur rôle découle, comme l'indique la Cour des comptes dans son rapport de novembre 2005, d'un ensemble d'instructions prises dans le domaine médicosocial ou dans des secteurs plus précis. Ils participent ainsi à la politique de conventionnement, à la fixation des tarifs hébergement des établissements non habilités à l'aide sociale ainsi que des tarifs de soins de l'ensemble des structures d'accueil. Ils accordent les autorisations d'ouverture de ces établissements. Les services déconcentrés sont, enfin, compétents en matière de contrôle et d'inspection. Ils ont en principe vocation à être absorbés au sein des futures agences régionales de santé (ARS) pour la partie, du moins, concernant leurs missions sanitaires et médicosociales.
ANNEXE 1 - LES DIFFÉRENTES ESTIMATIONS DE L'EFFORT PUBLIC EN FAVEUR DES PERSONNES ÂGÉES DÉPENDANTES
* L'estimation du ministère du travail, des relations sociales, de la famille et de la solidarité
Lors de son audition devant les membres de la mission, Xavier Bertrand, ministre du travail, des relations sociales, de la famille et de la solidarité, a indiqué que 19 milliards d'euros étaient consacrés, chaque année, à la perte d'autonomie. Ce chiffrage inclut à la fois la prise en charge des personnes âgées dépendantes et celle des personnes handicapées, au titre, d'une part, des prestations de santé financées essentiellement par l'assurance maladie, et, d'autre part, des prestations de compensation de la perte d'autonomie (l'allocation personnalisée pour l'autonomie (Apa) pour les personnes âgées et la prestation de compensation du handicap (PCH) pour le handicap).
* L'estimation de la direction du budget
La direction du budget du ministère budget, des comptes publics et de la fonction publique évalue, quant à elle, la dépense publique directement liée à la prise en charge des personnes âgées dépendantes à environ 18 milliards d'euros ; mais cette estimation ne prend pas en compte :
- certaines dépenses de la CNSA au titre des personnes âgées, notamment les dépenses de promotion d'actions innovantes, de professionnalisation, d'animation, de prévention et de co-investissements, soit un montant de près de 500 millions d'euros ;
- les exonérations de cotisations sociales liées à la prise en charge de la dépendance, dont le montant prévisionnel pour 2008 s'élève à 1,5 milliard d'euros selon la direction de la sécurité sociale ;
- les aides versées par les caisses d'allocations familiales, estimées à environ 568 millions d'euros.
* L'estimation de la direction de la sécurité sociale
La direction de la sécurité sociale, placée sous la triple tutelle du ministère de la santé, de la jeunesse et des sports, du ministère du travail, des relations sociales et de la solidarité, et du ministère du budget, des comptes publics et de la fonction publique, évalue, quant à elle, l'action en faveur de l'autonomie des personnes âgées à environ 19 milliards d'euros ; ce chiffrage reprend la classification retenue par la mission commune d'information, mais se fonde, pour l'essentiel, sur des données de 2006.
ANNEXE 2 - LES MESURES FISCALES EN FAVEUR DES PERSONNES ÂGÉES
( en millions d'euros )
|
Intitulé de la mesure fiscale / Description du dispositif |
Date de création |
Référence juridique |
Nombre de bénéficiaires |
Montant |
||
|
2006 |
2007 |
2008 |
||||
|
Impôt sur le revenu |
||||||
|
Exonération de l'allocation personnalisée d'autonomie (Apa) |
1986 |
Article 81-2°
|
938 000 |
210 |
220 |
250 |
|
Exonération des majorations de retraite ou de pension des personnes ayant eu ou élevé au moins trois enfants |
1941 |
Article 81-2° ter du CGI |
nd |
520 |
520 |
570 |
|
Demi-part supplémentaire pour les contribuables invalides |
1945 |
Articles 195-1-c, d, d bis
|
1 380 000 |
340 |
340 |
380 |
|
Demi-part supplémentaire pour les contribuables vivant effectivement seuls ayant eu un ou plusieurs enfants à charge |
1945 |
Articles 195-1-a,b,e et 197-I-2
|
4 280 000 |
1 560 |
1 500 |
1 640 |
|
Demi-part supplémentaire pour les contribuables (et leurs veuves) de plus de soixante-quinze ans titulaires de la carte du combattant |
1945 |
Articles 195-1-c, 195-1-f, 195-6
|
413 000 |
180 |
180 |
200 |
|
Abattement en faveur des personnes âgées ou invalides de condition modeste |
1972 |
Article 157 bis
|
5 400 000 |
240 |
240 |
260 |
|
Abattement de 10 % sur le montant des pensions (y compris alimentaires) et des retraites |
1977 |
Article 158-5-a
|
12 560 000 |
2 350 |
2 330 |
2 550 |
|
Réduction d'impôt au titre des frais de dépendance et d'hébergement pour les personnes dépendantes accueillies en établissement spécialisé |
1988 |
Article 199 quindecies du CGI |
223 000 |
50 |
120 |
120 |
|
Réduction d'impôt au titre de l'emploi, par les particuliers, d'un salarié à domicile sans condition particulière jusqu'aux revenus 2006 et à compter des revenus de 2007, pour les seuls contribuables n'exerçant pas une activité professionnelle ou demandeurs d'emploi depuis moins de trois mois |
1991 |
Article 199 sexdecies-1 à 3
|
2 730 000 |
2 060 |
2 100 |
1 040 |
|
Crédit d'impôt pour dépenses d'équipements de l'habitation principale en faveur de l'aide aux personnes |
2005 |
Article 200 quater A du CGI |
50 000 |
30 |
30 |
30 |
|
TVA |
||||||
|
Taux de 5,5 % pour les ventes portant sur certains appareillages, ascenseurs et équipements spéciaux pour les handicapés |
1987 |
Article 278 quinquies du CGI |
nd |
330 |
350 |
360 |
|
Taxe foncière sur les propriétés bâties |
||||||
|
Exonération en faveur des personnes âgées ou de condition modeste |
1965 |
Articles 1390
|
1 100 000 |
265 |
278 |
291 |
|
Dégrèvement d'office en faveur des personnes de condition modeste âgées de 65 - 75 ans |
2000 |
Article 1391 B
|
531 300 |
52 |
55 |
57 |
|
Taxe d'habitation |
||||||
|
Exonération en faveur des personnes âgées, handicapées ou de condition modeste |
1967 |
Article 1414-I
|
3 500 00 |
1 190 |
1 207 |
1 227 |
Source : d'après les données de la
direction de la législation fiscale
et de l'annexe
« Evaluation des voies et moyens » au projet de loi de
finances pour 2008
ANNEXE 3 - LES
EXONÉRATIONS DE COTISATIONS SOCIALES
LIÉES À LA PRISE
EN CHARGE DES PERSONNES ÂGÉES EN PERTE D'AUTONOMIE
|
Mesure |
Fondement juridique |
Présentation du dispositif |
Salariés concernés |
Employeurs concernés |
Définition de l'exonération |
|
Aide à domicile employée par un particulier dépendant |
Articles L. 241-10, I et D. 241-5 à D. 241-5-2 du code de la sécurité sociale. Article L. 443-12 du code de l'action sociale et des familles. |
Favoriser le maintien à domicile des personnes dépendantes en facilitant l'emploi, par ces personnes, d'une aide à domicile ou d'un salarié assurant une activité de service à la personne. |
Employés de maison, quelles que soient la forme et la durée du contrat de travail. |
1°) Parent d'un enfant handicapé ouvrant droit au complément de l'allocation d'éducation de l'enfant handicapé (AEEH), 2°) Personne titulaire : - soit de l'élément de la prestation de compensation affectée à un besoin d'aides humaines, y compris, le cas échéant, celles apportées par les aidants familiaux ; - soit d'une majoration pour tierce personne servie au titre de l'assurance invalidité, de la législation des accidents du travail, d'un régime spécial de sécurité sociale, ou de l'article L. 18 du code des pensions militaires d'invalidité et des victimes de guerre. 3°) Personne âgée d'au moins 60 ans, dans l'obligation de recourir à l'assistance d'une tierce personne pour accomplir les actes ordinaires de la vie. 4°) Personne remplissant la condition de perte d'autonomie requise pour prétendre à l'allocation personnalisée d'autonomie (APA). |
Exonération totale des cotisations patronales de sécurité sociale, sans plafond de rémunération. |
|
Aide à domicile employée par une association ou une entreprise auprès d'un particulier fragile |
Articles L. 241-10, III et D. 241-5-2 à D. 241-5-6 du code de la sécurité sociale. Article L. 129-1 du code du travail. |
Favoriser le maintien à domicile des personnes dépendantes en favorisant le recours aux associations ou entreprises agréées de services à la personne. |
Salariés d'une structure agréée assurant une activité d'aide à domicile ou de services à la personne auprès d'une personne remplissant les mêmes conditions de dépendance que celles décrites dans le cadre de l'aide à domicile par un particulier dépendant. |
Personnes morales de droit public ou privé agréées pour l'exercice d'activités de services à domicile relatifs à l'assistance aux personnes handicapées ou ayant besoin d'une aide personnelle favorisant leur maintien à domicile (associations, entreprises, centres communaux et intercommunaux d'action sociale, organismes habilités au titre de l'aide sociale et conventionnés avec un organisme de sécurité sociale, etc.). |
Exonération des cotisations patronales de sécurité sociale, sans plafond de rémunération, sur la partie de la rémunération versée au titre de l'activité effectuée auprès du public visé. |
|
Accueillants familiaux |
Articles L. 241-10, II et D. 241-5 à D. 241-5-2 du code de la sécurité sociale. Article L. 442-1 et L. 444-3 du code de l'action sociale et des familles |
Sous réserve d'être agréé par le président du conseil général et d'avoir passé un contrat conforme au code de l'action sociale et des familles, un particulier peut assurer le rôle d'accueillant familial en hébergeant à son domicile, à titre onéreux, une personne handicapée. En ce cas, la personne handicapée est l'employeur de l'accueillant familial. Le dispositif est également applicable aux personnes morales de droit public ou privé gérant des établissements et services sociaux et médicosociaux et ayant conclu un contrat de travail avec un accueillant familial pour l'accueil, au domicile de ce dernier, d'une personne âgée ou handicapée. En ce cas, la personne morale est l'employeur de l'accueillant familial. |
Particuliers ou salariés de personnes morales assurant le rôle d'accueillants familiaux. |
1°) Personnes hébergées par un accueillant familial dans le cadre d'un emploi direct : a) Personne titulaire : -soit de l'élément de la prestation de compensation affectée à un besoin d'aides humaines ; -soit d'une majoration pour tierce personne servie au titre de l'assurance invalidité, de la législation des accidents du travail, d'un régime spécial de sécurité sociale, ou de l'article L. 18 du code des pensions militaires d'invalidité et des victimes de guerre. b) Personne âgée d'au moins 60 ans, dans l'obligation de recourir à l'assistance d'une tierce personne pour accomplir les actes ordinaires de la vie. c) Personne remplissant la condition de perte d'autonomie requise pour prétendre à l'allocation personnalisée d'autonomie (APA). 2°) Personnes morales de droit public ou de droit privé ayant conclu un contrat de travail avec un accueillant familial. |
Exonération totale des cotisations patronales de sécurité sociale, sans plafond de rémunération. |
Source : Direction de la sécurité sociale
ANNEXE 4 - LE BUDGET DE LA CAISSE NATIONALE DE SOLIDARITÉ POUR L'AUTONOMIE (CNSA)
* Les ressources de la CNSA
Les ressources de la CNSA sont constituées :
- de ressources propres : la fraction de 0,1 % de la contribution sociale généralisée (CSG) perçue sur les revenus d'activité, les revenus de remplacement, les revenus du patrimoine, les produits de placement et de jeux ; la contribution solidarité autonomie (CSA) de 0,3 % assise sur les revenus salariaux - qui correspond à la « journée de solidarité » créée par la loi du 30 juin 2004 précitée - ; la contribution additionnelle de 0,3 % au prélèvement social de 2 % assis sur les revenus du patrimoine et les produits de placement, également créée par la loi du 30 juin 2004 précitée ;
- de contributions de certains régimes de sécurité sociale : la participation des régimes obligatoires de base de l'assurance vieillesse et la contribution des régimes d'assurance maladie au titre de l'Ondam médicosocial, retracée dans les comptes de la CNSA depuis 2006 ;
- de produits financiers réalisés à partir des placements de la trésorerie disponible de la caisse.
|
Les ressources propres de la caisse nationale de solidarité pour l'autonomie |
||
|
(en millions d'euros) |
||
|
Exécution
|
Prévisions
|
|
|
Contribution sociale généralisée (CSG) |
1 040 |
1 095 |
|
Contribution solidarité autonomie (CSA) |
2 175 |
2 300 |
|
Participation des régimes d'assurance vieillesse |
65 |
66 |
|
Total des produits de la CNSA (hors produits financiers) |
3 279 |
3 461 |
|
Produits financiers |
40 |
50 |
|
Total des produits de la CNSA |
3 319 |
3 511 |
|
Source : annexe 8 au projet de loi de financement de la sécurité sociale |
||
* Les dépenses de la CNSA
Le budget de la CNSA se décompose en six sections distinctes selon des règles strictes de répartition et d'affectation de ressources et de charges, afin de présenter l'origine des produits et la destination des charges de la caisse par catégories de prestations fournies et de destinataires (personnes âgées en perte d'autonomie ; personnes handicapées) :
- la section I retrace les dépenses relatives au financement des établissements ou services sociaux et médicosociaux ;
- la section II est destinée à financer les dépenses relatives à l'Apa ;
- la section III est consacrée aux dépenses liées à la prestation de compensation du handicap (PCH) et aux maisons départementales des personnes handicapées (MDPH) ;
- la section IV vise à financer la promotion des actions innovantes et le renforcement de la professionnalisation des métiers de service ;
- la section V regroupe les autres dépenses en faveur des personnes en perte d'autonomie (dépenses d'animation, de prévention et d'études, plans d'aide à la modernisation des établissements notamment) ;
- la section VI, enfin, retrace les frais de gestion de la caisse.
ANNEXE 5 - L'OFFRE DE SERVICES ET DE SOINS À DOMICILE
|
Bases juridiques |
Données chiffrées |
|
|
Services d'aide à la personne |
- |
6 251 organismes agréés au 31 décembre 2002 dont 90 % de l'activité est consacrée à l'assistance aux personnes âgées dépendantes et aux tâches ménagères* |
|
Services de soins infirmiers à domicile (Ssiad) |
Article L. 312-1, I, 6° et 7° du code de l'action sociale et des familles |
2 028 Ssiad, soit 91 478 places
|
|
Infirmiers libéraux |
- |
68 000 infirmiers
|
|
Services polyvalents d'aide et de soins à domicile (SPASAD) |
Article D. 312-7 du code de l'action sociale et des familles |
n.d |
|
Hospitalisation à domicile (HAD) |
Articles L. 6122-1 ; R. 6121-4 ; D. 6124-306 et suivants du code de la santé publique |
9 067 places en 2007*** |
|
N.B : A partir de 2004, le calcul du nombre de places est une estimation effectuée à partir de l'activité en nombre de journées. |
||
|
Sources : * Dares, « Dynamisme du secteur des
emplois familiaux en 2002 »,
** Données transmises par la direction générale de l'action sociale *** Données transmises par la direction de l'hospitalisation et l'offre de soins |
||
ANNEXE 6 - LA PRISE EN CHARGE EN
ÉTABLISSEMENT DES PERSONNES ÂGÉES
EN PERTE
D'AUTONOMIE
|
Structure |
Base juridique |
Accueil et services offerts |
Nombre de structures |
Nombre de places installées |
|||
|
1996 |
2003 |
1996 |
2003 |
Evolution 1996/2003 |
|||
|
Maisons de retraite |
Maisons de retraite médicalisées Articles L. 312-1 (6° du I) et L. 313-12 I du code de l'action sociale et des familles Maisons de retraite non médicalisées Articles L. 312-1 (6° du I) et L. 313-12 III du code de l'action sociale et des familles |
Lieux d'hébergement collectif qui assurent une prise en charge intégrale de la personne, incluant l'hébergement, la restauration, l'entretien et souvent les soins. Parmi les différents types de maisons de retraite, on distingue : - les maisons de retraites rattachées à un hôpital ; - les maisons de retraites privées à but lucratif ; - les maisons de retraites privées à but non-lucratif ; - les maisons de retraite autonomes publiques. |
6 163 1 106 1 505 1 984 1 568 |
6 376 1 080 1 604 2 040 1 652 |
407 000 98 600 72 400 119 700 116 300 |
436 300 100 800 87 900 127 100 120 500 |
+ 7 % + 2 % + 21 % + 6 % + 4 % |
|
Logements-foyers |
Articles L. 312-1 (6° du I) du code de l'action sociale et des familles et L. 633-1 de la construction et de l'habitation |
Etablissements destinés au logement collectif à titre de résidence principale de personnes dans des immeubles comportant à la fois des locaux privatifs meublés ou non et des espaces collectifs. Parmi les différents types de logements-foyers, on distingue : - les logements-foyers publics ; - les logements-foyers privés à but non lucratif ; - les logements-foyers privés à but lucratif. |
2 940 2 020 812 108 |
2 975 2 069 810 97 |
155 700 106 300 43 500 5 900 |
152 900 108 200 40 500 4 200 |
- 2 % + 2 % - 7 % - 29 % |
|
Petites unités de vie* |
Articles L. 312-1 (6° du I) et L. 313-12 II du code de l'action sociale et des familles) |
Petites structures d'accueil de proximité, non ou peu médicalisées, proposant des logements autonomes avec des petites parties communes (cuisine, séjour et sanitaires). Les résidents bénéficient des services locaux de soutien à domicile. Il s'agit de structures de moins de 25 places. Cette catégorie peut regrouper : - les maisons d'accueil pour personnes âgées dépendantes (Mapad) : structures pouvant être une maison de retraite ou un logement-foyer, accueillant des personnes âgées en perte d'autonomie nécessitant l'assistance continue d'une aide paramédicale ; - les maisons d'accueil rurales pour personnes âgées (Marpa) : structures assimilées à un logement-foyer développées par la Mutualité sociale agricole (MSA) pour répondre à la demande d'établissements préservant le mode de vie rural. |
695 maisons de retraites (au mois de juin 2008) |
12 099 places installées (au mois de juin 2008) |
n.d |
||
|
Résidences d'hébergement temporaire (spécifiquement dédiées à l'hébergement temporaire -hors places d'hébergement temporaire proposées par les autres catégories d'établissements) |
Articles L. 312-1, L. 314-8, R. 314-194, D. 312-8 et suivants du code de l'action sociale |
Trois types d'hébergement peuvent être proposés : - l'accueil de jour destiné à accueillir pour une demi-journée, une journée, une ou plusieurs fois par semaine, des personnes âgées vivant à leur domicile ; - l'accueil de nuit ayant vocation à héberger une personne âgée pour une ou plusieurs nuits, intégrant parfois le dîner et le petit-déjeuner ; - l'hébergement temporaire devant permettre à la personne âgée de faire face à des difficultés passagères : absence momentanée de la famille, isolement, convalescence, inadaptation du logement en hiver. |
151 |
131 |
3 300 |
2 400 |
- 27 % |
|
Unités de soins de longue durée (USLD) |
Article L. 6111-2 du code de la santé publique |
Structures médicales destinées à l'accueil des personnes les plus dépendantes ayant perdu leur autonomie de vie et dont l'état sanitaire requiert des soins médicaux constants. |
984 |
1 044 |
81 400 |
79 300 |
- 3 % |
|
TOTAL |
10 238 |
10 526 |
647 000 |
670 900 |
+ 4 % |
||
|
*Les petites unités de vie sont comptabilisées au sein de la catégorie des « maisons de retraites » |
|||||||
|
Source : d'après les données de la direction générale de l'action sociale et de la Drees, Etudes et résultats n° 379, février 2005 |
|||||||
DEUXIÈME PARTIE - ANTICIPER LES EFFETS DU VIEILLISSEMENT DE LA POPULATION ET CONSTRUIRE LE CINQUIÈME RISQUE
I. TROIS DÉFIS MAJEURS À RELEVER...
L'organisation et la mise en place du cinquième risque doivent être pensées au regard de trois défis à relever :
- le défi démographique , celui du vieillissement de la population, qui peut paraître le plus évident ;
- la nécessité d' améliorer les dispositifs actuels de prise en charge de la dépendance des personnes âgées , en particulier sur le plan qualitatif ;
- enfin, l'ardente obligation d'insuffler plus de lisibilité dans le schéma institutionnel de prise en charge et de fluidifier les relations, pour le moins complexes, entre les nombreux acteurs de cette politique publique.
A. PRENDRE EN COMPTE LES EFFETS STRUCTURELS DE LA DÉFORMATION DE LA PYRAMIDE DES ÂGES
Comme le montrent les travaux récents de la Cour des comptes, du centre d'analyse stratégique et de la mission confiée à Hélène Gisserot, anticiper l'évolution de la dépendance et de son coût pour la collectivité au cours des prochaines décennies demeure un exercice difficile. Cette démarche suppose de prendre en compte le poids des facteurs démographiques, mais aussi des pathologies médicales.
Au total, la perspective d'une augmentation des besoins apparaît comme une certitude à moyen et long termes. Mais certaines des hypothèses sur lesquelles reposent les travaux prospectifs disponibles sont relativement incertaines. La mesure de l'ampleur du phénomène suscite donc toujours un débat parmi les experts.
1. Le lien réel mais difficile à quantifier entre le vieillissement de la population et la montée du nombre des personnes en situation de perte d'autonomie
Les grandes tendances de l'évolution démographique de notre pays font l'objet d'un consensus général : le processus de vieillissement de la population, à l'oeuvre depuis la fin des années soixante, ne peut en effet que se traduire par une déformation durable de la structure de la pyramide des âges. Les personnes de plus de soixante-cinq ans devraient ainsi représenter 25 % de la population française en 2030 et même 29 % en 2050, contre 16 % aujourd'hui. En outre, ce sont les classes d'âge les plus élevées parmi les seniors qui devraient connaître la plus forte augmentation, comme le montre le graphique de la page suivante.
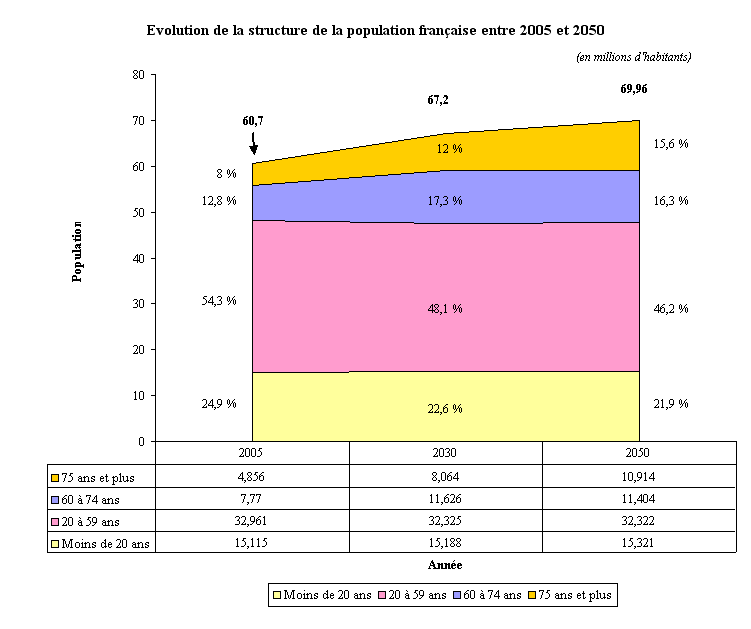 Source : Insee
première n° 1092 - juillet 2006.
Source : Insee
première n° 1092 - juillet 2006.
Le doublement, d'ici 2050, de la proportion des personnes âgées de plus de soixante-quinze ans au sein de la population française ne manquera pas d'avoir une incidence majeure sur la problématique du dossier de la dépendance. En effet, même si la perte d'autonomie peut survenir à tout moment, la probabilité d'entrer en état de dépendance s'élève fortement avec l'âge, en particulier entre quatre-vingts ans et quatre-vingt-dix ans. La croissance du nombre de personnes âgées dépendantes ne devrait toutefois pas être strictement proportionnelle , dans la mesure où l'espérance de vie en bonne santé s'accroît aussi. S'il existe un lien réel entre le vieillissement de la population et la prévalence de la dépendance, il est, en pratique, difficile à quantifier.
Le ministre du travail, des relations sociales, de la famille et de la solidarité a, à titre indicatif, évoqué devant la mission 101 ( * ) une croissance du nombre de personnes dépendantes d'environ 1 % à 1,5 % par an jusqu'en 2040.
Cette augmentation ne devrait pas être linéaire , en raison de la succession de classes nombreuses, nées dans les années vingt, et de classes creuses, nées entre le milieu des années trente et le début des années quarante, avant que n'intervienne le « baby-boom » de l'après-guerre. On devrait ainsi observer deux fortes accélérations , l'une - qui est en fait en cours - entre 2007 et 2016, et l'autre entre 2030 et 2040 102 ( * ) . Les effets du premier de ces deux « pics » seront particulièrement perceptibles d'ici à 2012, avec entre 160 000 et 300 000 bénéficiaires supplémentaires de l'Apa. Cette tendance, qui n'avait sans doute pas été suffisamment anticipée lors des travaux préparatoires du plan Solidarité-Grand Age, devrait se traduire par un surcoût de 500 millions d'euros à cette échéance.
2. Les déterminants de la prise en charge de la perte d'autonomie
a) Quatre pathologies principales
L'analyse de la progression du nombre de personnes âgées qui devront être prises en charge au titre de la perte d'autonomie repose sur des hypothèses difficiles à définir , en grande partie fonction de l'évolution de l'espérance de vie en bonne santé des assurés sociaux ainsi que de la fréquence des affections à l'origine de l'apparition des problèmes de dépendance.
Lors de son audition par la mission 103 ( * ) , Etienne Grass a indiqué que le coût de la dépendance dépendra très largement à l'avenir de l' évolution de quatre pathologies : les accidents vasculaires cérébraux (AVC), l'arthrose, les problèmes coronariens ainsi que les démences.
La fréquence des trois premières devrait décroître, ce phénomène venant contrecarrer les effets négatifs du vieillissement de la population. En revanche, il est impossible de formuler des hypothèses fiables en ce qui concerne la prévalence des démences, dans la mesure où il s'agit de maladies neurodégénératives relativement complexes et présentant d'importantes spécificités.
Cette information est pourtant essentielle si l'on souhaite appréhender le coût de la perte d'autonomie, puisque plus de la moitié des personnes lourdement dépendantes sont atteintes d'un syndrome démentiel.
Par ailleurs, il convient de relever que le nombre moyen de pathologies dont souffre une personne s'élève avec la perte d'autonomie.
|
« En établissement d'hébergement pour personnes âgées, le nombre moyen de pathologies par patient augmente avec la perte d'autonomie. Les résidents très dépendants (Gir 1 et 2) cumulent huit pathologies, contre six pour les personnes peu ou pas dépendantes (Gir 5 et 6). La gravité des pathologies augmente également selon le niveau de dépendance. Les résidents des Gir 1 et 2 sont plus fréquemment atteints de démence (56 % d'entre eux) et d'incontinence urinaire (55 %) ; ceux des Gir 3 et 4 (modérément dépendants) souffrent surtout d'hypertension artérielle (HTA) et d'insuffisance cardiaque (respectivement 50 % et 31 %) ; enfin les patients classés en Gir 5 et 6 [sont affectés] d'HTA et de troubles d'anxiété (respectivement 55 % et 38 %). Les résidents atteints au moins d'un syndrome démentiel constituent une population plus sévèrement dépendante au plan des fonctions supérieures qu'au plan locomoteur. La consommation de médicaments apparaît quant à elle relativement peu liée au niveau de dépendance. »
Source : Drees, études et résultats n°
515 - Etude sur les pathologies et la perte d'autonomie
|
b) L'influence des autres facteurs
D'autres facteurs sont susceptibles de présenter un impact non négligeable sur l'évolution à moyen et long termes des besoins et des coûts en matière de prise en charge de la dépendance :
- le taux de recours à l'allocation personnalisée d'autonomie , qui devrait probablement s'accroître à l'avenir. On constate aujourd'hui que certaines familles choisissent délibérément de renoncer à faire valoir leurs droits, mais les habitudes de consommation médicale des nouvelles générations de retraités ne plaident pas en faveur du maintien de situations aussi atypiques ;
- l' évolution du niveau moyen de dépendance , et donc de la répartition des bénéficiaires de l'Apa entre les différents groupes iso-ressources (Gir) donnant accès à cette prestation, dans la mesure où le coût de la prise en charge s'accroît avec le niveau moyen de la perte d'autonomie des assurés sociaux. Plus les personnes classées en Gir 1 et 2 seront nombreuses à l'avenir, plus la dépense de la collectivité sera importante ;
- les pourcentages respectifs des personnes âgées dépendantes continuant à vivre à leur domicile et de celles prises en charge en établissement ;
- l'impact de la prévention , une politique active de ce type devant permettre, selon de nombreux professionnels, de réduire sensiblement le nombre des personnes en situation de perte d'autonomie. Il apparaît toutefois impossible d'en quantifier l'impact avec précision.
3. Une dynamique jusqu'ici sous-estimée qui suscite des interrogations sur la fiabilité de la grille Aggir
a) La poursuite de la montée en charge de l'allocation personnalisée d'autonomie
Les dernières statistiques disponibles indiquent que 1,078 million de personnes bénéficiaient de l'Apa à la date du 31 décembre 2007 104 ( * ) . Il convient de souligner que le rythme d'accroissement du nombre des allocataires demeure élevé (+ 5,1 % sur un an), même s'il semble pour la première fois montrer quelques signes de ralentissement (après + 8,1 % en 2006). De fait, le dynamisme de cette prestation ne s'est jamais démenti depuis sa mise en oeuvre au début de l'année 2002.
Alors que les projections statistiques tablaient initialement sur une diminution progressive du flux des nouveaux bénéficiaires, ce ralentissement tarde à se produire. Sans doute, le nombre des allocataires potentiels, évalué à 800 000 personnes par l'exposé des motifs de la loi du 20 juillet 2001 105 ( * ) , avait-il été quelque peu sous-estimé. Par ailleurs, l'Apa a répondu à une attente sociale très forte : le recours à cette prestation s'est donc largement banalisé, probablement au-delà des espoirs de ses concepteurs. Mais surtout, comme le relève dans l'un de ses points forts le rapport d'Hélène Gisserot 106 ( * ) , la persistance d'un rythme de croissance élevé du nombre et des bénéficiaires de l'allocation personnalisée d'autonomie crée un doute sur la bonne maîtrise du dispositif.
« Les incertitudes [affectant les exercices de prévision] ne permettent pas encore d'apprécier si la montée en charge de l'Apa est achevée ou non. Le taux de croissance des bénéficiaires (+ 8 % en rythme annuel) est encore très nettement supérieur à celui qui résulterait de la démographie (1 %). Si ces taux se rapprochent, on pourra alors parler de fin de montée en puissance. Par contre, un écart persistant pourra être signe d'une dérive inquiétante. »
Le chiffre symbolique d'un million d'allocataires a été franchi dès la fin de l'année 2006, alors que la Drees n'envisageait initialement 107 ( * ) cette perspective qu'à l'horizon 2012 et dans le cadre de son hypothèse la plus défavorable. La Drees évalue désormais entre 1,15 et 1,3 million le nombre probable des bénéficiaires de l'Apa à cet horizon. Cet écart de 150 000 et 300 000 personnes par rapport aux premières prévisions devrait susciter un besoin de financement additionnel de 500 millions d'euros par an , ce qui obligera les conseils généraux à accroître encore leur effort de financement à partir de leurs ressources propres 108 ( * ) . Par la suite, la stabilisation progressive du nombre des nouveaux allocataires entre 2009 et 2012, permettrait d'envisager la fin de la montée en charge de la prestation, avec un taux de croissance (de + 0,8 % à + 1,1 %) correspondant au vieillissement de la population.
Toutefois, le précédent des six dernières années conduit à faire preuve de beaucoup de prudence en matière de prospective.
b) Les limites de la grille Aggir
Les phénomènes de dépendance sont appréciés sur la base du principe d'évaluation multidimensionnelle de la personne grâce à un indicateur désormais bien établi : la grille Aggir (autonomie gérontologique groupe iso-ressources). Cet instrument a été retenu comme grille nationale d'évaluation de la dépendance depuis la loi n° 97-60 du 24 janvier 1997 instaurant la prestation spécifique dépendance (PSD).
L'évaluation de la personne se fait sur la base de dix-sept variables :
- dix variables dites « discriminantes » se rapportent à la perte d'autonomie physique et psychique et sont utilisées pour le calcul du groupe iso-ressources : cohérence - orientation - toilette - habillage - alimentation - élimination - transferts (se lever, se coucher, s'asseoir) - déplacement à l'intérieur - déplacement à l'extérieur - communication à distance ;
- sept variables dites « illustratives » , concernant la perte d'autonomie domestique et sociale, n'entrent pas dans le calcul du Gir mais apportent des informations utiles à l'élaboration du plan d'aide : gestion personnelle de son budget et de ses biens - cuisine - ménage - transports -achats - suivi du traitement - activités de temps libre.
Pour chaque variable, trois modalités sont possibles : la personne accomplit seule les actes quotidiens ; elle les accomplit partiellement ; enfin, elle ne les accomplit pas. On aboutit ainsi à classer les personnes dans l'un des six groupes iso-ressources (Gir) suivants :
|
La grille Aggir |
|
|
GIR 1 |
Les personnes confinées au lit ou au fauteuil ayant perdu leur autonomie mentale, corporelle, locomotrice et sociale, qui nécessitent une présence indispensable et continue d'intervenants. |
|
GIR 2 |
Les personnes confinées au lit ou au fauteuil dont les fonctions mentales ne sont pas totalement altérées et qui nécessitent une prise en charge pour la plupart des activités de la vie courante. |
|
GIR 3 |
Les personnes ayant conservé leur autonomie mentale, partiellement leur autonomie locomotrice, mais qui nécessitent quotidiennement et plusieurs fois par jour des aides pour leur autonomie corporelle. |
|
GIR 4 |
Les personnes qui n'assument pas seules leur transfert mais, qui, une fois levées, peuvent se déplacer à l'intérieur du logement. Elles doivent être aidées pour la toilette et l'habillage. |
|
GIR 5 et 6 |
Les personnes peu ou pas dépendantes. |
|
Source : Drees, « L'allocation
personnalisée d'autonomie et la prestation de compensation
|
|
Cette grille sert de socle commun à l'ensemble des départements, même si sa qualité est souvent discutée. Le rapport Gisserot souligne ainsi que son « application [est] peu homogène dans le temps et dans l'espace » 109 ( * ) . Dans le cadre de la table ronde du 23 janvier 2008, Régis Gonthier, chef de service gérontologique au centre hospitalier régional universitaire de Saint-Etienne, a certes jugé utile l'apport de cet instrument, mais il a parallèlement estimé que l'évaluation de la cohérence et des problèmes d'orientation des personnes malades mériterait sans doute d'être améliorée.
Ces problèmes sont connus de longue date. Dès 2001, en effet, avait été constitué un comité scientifique pour l'adaptation des outils d'évaluation de l'autonomie, présidé par le docteur Alain Colvez, directeur de recherches à l'Institut national de la santé et de la recherche médicale, qui a remis son rapport deux ans plus tard 110 ( * ) . Ce document insistait notamment sur le fait que la grille Aggir ne permet pas d'apprécier l'environnement de la personne. Le rapport soulignait par ailleurs que cet outil, au demeurant très sensible à la variation de certains items, tend à mesurer des degrés d'incapacité et non des niveaux de dépendance, tandis que le groupage en Gir ne traduit qu'une correspondance moyenne. Ce document estimait que sur le plan individuel, il n'existe pas de corrélation systématique entre un niveau d'incapacité et un besoin d'aide. Par ailleurs, faute de fiabilité des items de cohérence et d'orientation, l'identification des personnes atteintes par des difficultés intellectuelles et psychiques s'avère problématique 111 ( * ) .
Au-delà de ces critiques, le comité scientifique avait recommandé de confirmer l'utilisation d'Aggir, mais en établissant une distinction très claire entre l'appréciation de la perte d'autonomie et donc l'éligibilité à l'Apa, d'une part, et l'élaboration du plan d'aide qui relève, elle, d'un instrument d'évaluation des besoins global et multidimensionnel, distinct de l'outil Aggir, d'autre part. A la suite de ce rapport, la direction générale de l'action sociale avait demandé, toujours au docteur Alain Colvez, ainsi qu'au centre de gestion scientifique de l'Ecole des Mines de Paris, de mener une étude sur la fiabilité de la grille Aggir et sa reproductibilité entre évaluateurs. Ce travail a mis en évidence l'importance du contexte local en termes d'organisation.
Afin de tenter de répondre aux critiques, la Cnam a élaboré, dans le cadre d'un groupe de travail, un nouveau guide de remplissage de l'outil Aggir qui permet de réduire l'incertitude des évaluateurs lors du codage en assurant un meilleur contrôle des résultats. Ce nouveau guide a été validé par la direction générale de l'action sociale. Sa diffusion, qui vient tout juste d'être lancée, sera accompagnée de recommandations de bonnes pratiques. Il s'agit d'une démarche intéressante, mais en l'absence de recul suffisant, les effets de ce nouveau guide ne seront pas perceptibles avant encore un certain temps.
En définitive, l'outil Aggir a été conservé, faute de mieux, car il s'agit d'un instrument facile d'utilisation et bien connu des travailleurs sociaux. Toutefois, les principaux défauts de cet instrument - absence de reproductibilité entre les utilisateurs , frontières floues entre les Gir, mauvaise prise en compte des démences - constituent toujours de sérieux problèmes. En outre, un utilisateur averti peut aisément faire basculer une personne d'un Gir à un autre selon la façon dont il remplit la grille . D'autres pays industrialisés, en revanche, ont développé des outils plus pertinents, à l'instar par exemple du système utilisé au Canada 112 ( * ) qui semble avoir fait ses preuves. Une réforme de ce type devrait également permettre de déboucher sur un référentiel d'élaboration des plans d'aide.
4. La nécessaire prise en compte des spécificités des affections neurodégénératives
a) La principale cause de dépendance lourde
Il convient de souligner la spécificité des affections neurodégénératives, c'est-à-dire des démences, avec un taux de prévalence élevé parmi les cas les plus lourds (Gir 1 et 2). La maladie d'Alzheimer constitue en effet la principale cause de dépendance lourde des personnes âgées ainsi que le motif principal d'entrée en institution.
On ne dispose pas d'indications sur la prévalence future des démences parmi les personnes âgées 113 ( * ) . Pour l'heure, il n'a pas été établi de registre de la population atteinte de la maladie d'Alzheimer ou d'indicateur sanitaire, qui permettraient de donner un nombre précis de cas pour la France, à l'instar de ce qui existe par exemple pour le cancer ou les maladies cardiovasculaires. Par ailleurs, établir des estimations fiables dans ce domaine nécessite de respecter une méthodologie statistique exigeante. Il s'agit en effet de suivre, sur une longue période de temps, l'évolution de l'état de santé des différentes cohortes d'une population donnée. Or, une seule étude 114 ( * ) de ce type a été menée à bien en France. Sur la base de ces données, l'office parlementaire d'évaluation des politiques de santé (Opeps) a évalué à 855 000 le nombre total de personnes atteintes de démence 115 ( * ) .
L'Opeps s'était d'ailleurs inquiété que ces pathologies soient sous-diagnostiquées et surtout tardivement diagnostiquées, dans un contexte où pèse une charge morale et financière très lourde sur les familles des malades. Or, c'est sans doute dans ce domaine que les politiques publiques de prise en charge de la dépendance sont les moins développées, alors que les besoins à satisfaire apparaissent à la fois les plus urgents et les plus aigus.
Se livrant ensuite à une analyse prospective, l'Opeps tablait sur une forte progression, par rapport à la situation actuelle, du nombre de personnes démentes à l'horizon 2020 (1,15 million de personnes) et surtout 2040, pour atteindre 2,2 millions de personnes. Le graphique suivant présente l'évolution de la répartition des dépenses occasionnées par la maladie d'Alzheimer entre les différents financeurs. Ce document met en évidence l'importance de la part assumée par les familles ainsi que la forte croissance prévisible des dépenses, qui atteindraient 0,74 point de Pib en 2020, puis 1,04 point en 2040, voire respectivement 0,94 et 1,82 point de Pib dans l'hypothèse la plus défavorable.
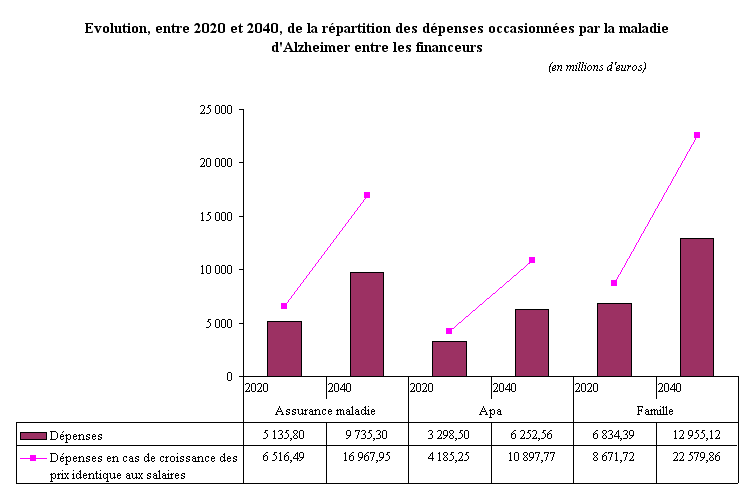
Source : Mission commune d'information, d'après les données de l'Opeps.
b) Un besoin d'assistance multiforme plutôt que centré sur des dépenses médicales
La question de la spécificité de la prise en charge des personnes atteintes de démence a été spécifiquement soulignée par plusieurs intervenants lors de la table ronde organisée par la mission le 23 janvier 2008.
Le professeur Régis Gonthier a observé que ces pathologies présentent des conséquences particulièrement lourdes pour la personne atteinte et son entourage familial. De fait, les malades se trouvent très rapidement dans l'incapacité de rester seuls chez eux, de prendre leurs médicaments et de gérer leurs finances.
Karine Pérès, docteur ès sciences, chargée de recherche à l'Inserm de Bordeaux, a en outre fait valoir que ces pathologies sont caractérisées par un taux de mortalité relativement faible. Les personnes atteintes sont malades pendant une durée en moyenne légèrement supérieure à cinq ans. Mais il n'est pas rare qu'elles souffrent au total pendant dix à douze ans avant que ne survienne leur décès.
La décomposition de la structure des coûts représente une autre spécificité de ce type de maladie : les aspects purement médicaux ne représentent qu'environ 10 % du total des dépenses . Il s'agit en effet essentiellement d'assurer un suivi permanent des malades, de limiter les troubles dont ils sont victimes, notamment leur agressivité, et de prévenir les risques de dénutrition, dans la mesure où ils deviennent rapidement incapables de faire eux-mêmes leurs courses ou même de s'alimenter. En moyenne, les personnes atteintes de démence souffrent de troubles très sévères pendant les deux ou trois dernières années de leur vie.
Comme la perte d'autonomie dans son ensemble, la prise en charge par la collectivité de la maladie d'Alzheimer s'améliore progressivement. Comme on l'a vu plus haut 116 ( * ) , les deux premiers plans mis en oeuvre respectivement en 2001 et 2004 par les pouvoirs publics ont déjà permis de développer des centres de dépistage, ainsi que des structures d'accompagnement des malades et des aidants familiaux. Le rapport du centre d'analyse stratégique préconisait de faire porter désormais l'effort sur les aides à domicile, sur les formules dites de « répit » pour les proches et sur l'organisation de l'entrée dans le système de prise en charge. Le nouveau plan Alzheimer 2008-2012, dont les grandes lignes ont été élaborées en s'appuyant sur les travaux de la commission présidée par le professeur Ménard 117 ( * ) , procède de ces objectifs, tout en mettant l'accent sur le développement de la recherche.
B. AMÉLIORER LA PRISE EN CHARGE DES PERSONNES ÂGÉES EN PERTE D'AUTONOMIE
Depuis la fin des années 1990, la situation des personnes âgées dépendantes a fait l'objet d'un effort croissant de la part de la puissance publique. Toutefois, compte tenu de l'ampleur des besoins à satisfaire, la nécessité de poursuivre cet effort fait l'objet d'un consensus général. C'est tout l'enjeu du plan Solidarité-Grand Age.
Jusqu'où faut-il avancer dans la satisfaction des besoins ? De ce point de vue, la notion de convergence entre handicap et dépendance, posée par la loi du 11 février 2005, si elle est en grande partie justifiée, a néanmoins suscité des ambigüités qui n'ont pas été levées.
La situation des personnes dépendantes ne saurait également faire l'impasse sur le douloureux sujet de la maltraitance sur lequel le Sénat s'était penché en 2003 et pour lequel sa commission d'enquête avait émis des propositions 118 ( * ) .
D'une façon générale, l'évolution du coût de la prise en charge de la dépendance pourrait dépendre davantage des arbitrages qui seront réalisés sur le niveau qualitatif de l'offre que du vieillissement de la population. Selon les propos formulés par Hélène Gisserot devant la mission 119 ( * ) , les facteurs démographiques, d'une part, les choix politiques effectués par les pouvoirs publics, d'autre part, devraient entrer, à l'horizon 2025, respectivement pour un tiers et pour deux tiers dans la progression attendue des dépenses par rapport à leur niveau actuel.
1. L'analyse du centre d'analyse stratégique
Le rapport du centre d'analyse stratégique (Cas), intitulé « Personnes âgées dépendantes : bâtir le scénario du libre choix », a constitué la principale base de réflexion préalable à la mise en place du plan Solidarité-Grand Age, qui court jusqu'en 2012. L'approche du rapport du Cas était articulée autour de plusieurs principes, en particulier :
- le maintien, dans un premier temps, d'un effort soutenu de rattrapage par la création de places en établissement, suivi d'un effort vigoureux destiné à améliorer l'accueil à domicile ;
- le ciblage accru des dispositifs de solvabilisation publics en faveur des personnes les plus fragiles et la nécessité d'une répartition équitable des coûts entre les financeurs publics et les usagers ;
- la création d'outils de régulation innovants en vue de favoriser la performance et une meilleure allocation territoriale des dispositifs de prise en charge de la dépendance.
a) L'effort de médicalisation des établissements
Les résidents accueillis en Ehpad sont de plus en plus âgés et dépendants, puisqu'ils avaient soixante dix-neuf ans et deux mois en moyenne à leur entrée en institution au moment de la rédaction du rapport du Cas. Cette tendance, qui s'est aggravée au cours des vingt dernières années, s'est d'ailleurs accentuée depuis la rédaction du rapport. A ce titre, le centre d'analyse stratégique proposait :
- que les personnes très dépendantes, classées dans les groupes iso-ressources 1 et 2, soient, dans une très large proportion (deux-tiers), accueillies en institution ;
- que celles moyennement dépendantes (Gir 3 et 4) continuent de préférence à vivre à leur domicile ;
- tandis que les personnes faiblement dépendantes (Gir 5 et 6) n'auraient pas vocation à être hébergées en établissement.
Le centre d'analyse stratégique recommandait en conséquence de mener un effort soutenu de création de places en établissement (passage de 642 000 fin 2003 à 680 000 en 2010), puis de stabiliser leur nombre global à ce niveau 120 ( * ) .
Parallèlement, les capacités des unités de soins de longue durée (USLD) et surtout des foyers peu médicalisés devaient être réduites. Une fois accompli ce mouvement de restructuration, il s'agissait ensuite d'orienter, dans un second temps, l'effort en direction de l'accueil à domicile, par le biais notamment d'une très forte augmentation du nombre de places d'accueil temporaire, qui devait passer de 9 260 en 2003 à 68 000 en 2025, et du développement des services de soins infirmiers à domicile (229 000 places en 2025 contre 90 000 environ en 2006).
|
Les perspectives d'évolution du nombre de places en établissement d'hébergement selon le Cas |
||||
|
Situation estimée
|
2010 |
2015 |
2025 |
|
|
Logements foyers et autres formules d'accueil peu médicalisées |
148 890 |
110 000 |
110 000 |
110 000 |
|
Ehpad (hors USLD) |
407 430 |
460 000 |
442 000 |
432 000 |
|
USLD |
76 420 |
70 000 |
70 000 |
70 000 |
|
Accueil temporaire |
9 260 |
40 000 |
58 000 |
68 000 |
|
Total |
642 000 |
680 000 |
680 000 |
680 000 |
|
Source : calculs du centre d'analyse stratégique |
||||
Cette démarche « volontariste » 121 ( * ) supposait non seulement de poursuivre la modernisation et la médicalisation des Ehpad, mais également de revoir l'architecture générale de l'hébergement en institution. Pour être menée à son terme, une telle réorganisation nécessitait aussi une forte volonté politique, ainsi qu'une révision des schémas gérontologiques. Les importants retards accumulés au cours des dix années précédentes par le processus de conventionnement des Ehpad pouvaient d'ailleurs faire douter de la capacité à relever le défi.
b) Le développement de l'emploi à domicile, condition de la réussite du scénario du libre choix
Le rapport du centre d'analyse stratégique reposait aussi sur la liberté de choix du mode d'hébergement des personnes dépendantes. Le respect de ce principe supposait que parallèlement à la modernisation et à la médicalisation des Ehpad, le maintien à domicile fasse l'objet d'actions d'accompagnement destinées à rendre cette option réalisable pour les familles et les malades.
Accroître l'offre de services et de soins à domicile des assurés sociaux impliquait tout à la fois de renforcer l'appui aux tâches domestiques, l'aide à l'accomplissement des actes de la vie quotidienne, l'aménagement des logements ainsi que les aides techniques. Dans tous ces domaines, les besoins apparaissaient considérables.
Les réflexions du rapport du centre d'analyse stratégique ont été ultérieurement complétées et étayées par d'autres analyses :
- lors de son audition par la mission, Xavier Bertrand a ainsi avancé l'idée de modifier le contenu de l'Apa, de façon à ce que cette prestation prenne la forme d'un panier de soins et de services, conformément aux préconisations du rapport de la CNSA d'octobre 2007. Une évolution de cette nature permettrait sans doute de mieux prendre en compte les dépenses qu'entraîne la politique de maintien à domicile ;
- au-delà de ces actions, à mener essentiellement sur un horizon à court et moyen termes, toujours selon le ministre, il serait sans doute nécessaire de revoir aussi les politiques de l'habitat afin de tenir compte de l'évolution des besoins d'une population vieillissante. Mais les effets positifs de cette démarche risquent de n'apparaître qu'à échéance de plusieurs décennies ;
- il convient enfin de souligner l'importance des incitations fiscales à l'aménagement des habitations principales, d'une part, celle des évolutions technologiques les plus récentes, d'autre part. Sur ce dernier point, un rapport 122 ( * ) récent souligne les espoirs d'améliorations rapides de la qualité de la prise en charge de la dépendance à domicile que suscitent les progrès de la domotique. Mais ces démarches semblent encore largement expérimentales. Il n'apparaît donc guère possible d'en apprécier les effets sur une échelle « macroéconomique ».
c) Vers une professionnalisation accrue des personnels
En matière d'encadrement, le centre d'analyse stratégique a mené une réflexion portant aussi bien sur les effectifs nécessaires dans les années à venir, que sur l'enrichissement des tâches dont cette filière professionnelle a besoin. Son travail présentait:
- une hypothèse basse de croissance progressive des effectifs qui devraient passer de 608 900 personnes en 2005 à 1 055 000 personnes en 2025, en ligne avec la progression de la dépendance des personnes hébergées, un effort particulier étant fourni en matière d'animation ;
- une hypothèse haute de croissance rapide des effectifs, intervenant dès les premières années de la période pour atteindre 1 072 500 personnes en 2025.
Compte tenu des départs en retraite et des cessations anticipées d'activité, le nombre de postes à pourvoir sur la décennie 2005-2015 devait être compris entre 342 000 dans l'hypothèse basse et 360 000 dans l'hypothèse haute. Ces besoins portaient principalement sur la prise en charge à domicile et correspondaient au total à 4,6 % du nombre total des emplois qui seront créés par l'ensemble de l'économie française . Il s'agissait donc d'un enjeu majeur, qui supposait de promouvoir une forte attractivité de ces métiers, ce qui est très loin d'être le cas aujourd'hui.
Cet accroissement des effectifs se traduisait naturellement par une augmentation des coûts salariaux bruts, qui passaient de 13,5 milliards d'euros en 2005 à 32,5 milliards d'euros en 2025, en euros constants.
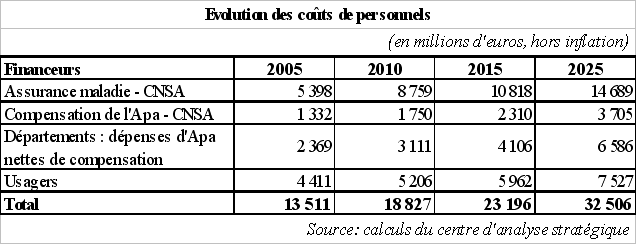
Un tel enjeu de recrutement, dans un contexte de concurrence entre filières professionnelles accru par la perspective d'une stagnation de la population active supposait, selon le Cas, qu'un effort réel soit engagé afin de revaloriser et de rendre plus attractifs les métiers médicosociaux, en particulier ceux des personnes intervenant directement auprès des personnes âgées dépendantes.
Au total, le rapport du Cas proposait une augmentation du taux d'encadrement raisonnable et étalée dans le temps, puisqu'il n'envisageait d'atteindre un niveau d'encadrement en institution de 0,75 équivalent temps plein par personne âgée dépendante, toutes sections tarifaires confondues, qu'à l'horizon 2025. Cet objectif mesuré prenait en compte tout à la fois l'importance des coûts de personnel, ainsi que la difficulté à recruter dans ce secteur peu attractif.
*
Dans cette hypothèse d'une montée en charge rapide des charges de personnels en établissement, les dépenses en faveur de l'autonomie des personnes âgées dépendantes devaient ainsi passer de 0,94 % du produit intérieur brut (Pib) en 2005, à 1,29 % du Pib en 2015, puis 1,55 % du Pib en 2025. Il convenait toutefois d'interpréter ces estimations avec prudence, compte tenu de l'incertitude pesant tout à la fois sur le niveau du salaire minimum, sur la résorption des actuelles pénuries de main-d'oeuvre en établissement, ainsi que sur les choix politiques qui pouvaient être effectués à l'avenir.
d) Une approche « en deux temps » parfois contestée
L'approche « en deux temps » défendue par le centre d'analyse stratégique - consistant tout d'abord à privilégier l'augmentation du nombre de places en Ehpad, puis à mettre l'accent sur le maintien à domicile - a été critiquée d'emblée par certaines des personnes auditionnées par la mission 123 ( * ) .
Emmanuel Verny, directeur général de l'union nationale des associations de soins et services à domicile (Unassad), a ainsi considéré que le seul scénario pertinent est celui reposant sur un développement simultané de l'offre de soins à domicile et en établissement.
De son côté, Pascal Champvert, président de l'association des directeurs au service des personnes âgées (AD-PA) et membre du conseil de la CNSA, a estimé que les pays étrangers ayant une politique active en faveur des personnes âgées sont ceux qui ont également orienté leurs efforts dans les deux domaines concomitamment, le maintien à domicile et l'hébergement en institution.
Il était donc reproché au rapport du Cas de présenter les options du maintien à domicile et du placement en institution comme étant des alternatives de l'une par rapport à l'autre alors qu'elles auraient dû être conçues comme complémentaires l'une de l'autre. Par ailleurs, le rapport du centre d'analyse stratégique pouvait apparaître comme passant sous silence la pénurie de places constatées en Ehpad, soulignée par tous les spécialistes.
2. Les traductions politiques et leurs implications financières
a) Le plan Solidarité-Grand Age (2007-2012) : les suites données aux recommandations du centre d'analyse stratégique
Le plan Solidarité-Grand Age (PSGA) a été présenté le 27 juin 2006 par le ministre délégué à la sécurité sociale, aux personnes âgées, aux personnes handicapées et à la famille, Philippe Bas. Se substituant au plan Vieillissement et solidarités, annoncé à la suite du drame de la canicule de l'été 2003, il en amplifie et prolonge les principales mesures. Il se fonde, en effet, dans la logique définie par le rapport du Cas, sur des objectifs quantitatifs plus ambitieux que ceux fixés dans le plan précédent en prévoyant la création :
- de 6 000 places de Ssiad par an jusqu'en 2009 et de 7 500 places à compter de 2010, pour un objectif final de 232 000 places installées en 2025 ;
- de 2 500 places d'accueil de jour et de 1 100 places d'hébergement temporaire supplémentaires chaque année pendant toute la durée du plan ;
- de 5 000 places médicalisées en Ehpad chaque année , soit le double de la programmation fixée dans le cadre du plan Vieillissement et solidarités.
Il convient de souligner que le PSGA a été confirmé en mai 2007 124 ( * ) , le nouveau gouvernement choisissant toutefois de mettre l'accent sur le renforcement des créations de places supplémentaires en Ehpad, dont le rythme doit passer de 5 000 à 7 500 par an à partir de 2008.
En 2007, pour la première année de mise en oeuvre du plan, au total 6 000 places de Ssiad, 2 125 places d'accueil de jour, 1 125 places d'hébergement temporaire et 5 000 places médicalisées en Ehpad ont été créées.
Le plan Solidarité-Grand Age comprend, par ailleurs, tout un ensemble de dispositions destinées à encourager :
- le soutien au maintien à domicile (consultation gratuite de prévention offerte aux personnes âgées de plus de soixante-dix ans, développement des services à la personne par le biais de mesures incitatives, modernisation des services et professionnalisation des intervenants) ;
- le répit des aidants familiaux (mesures relatives aux frais de transport des usagers des accueils de jour, congé de soutien familial pour accompagner un proche dont la perte d'autonomie présente une particulière gravité, mise en place d'un statut de l'aidant familial) ;
- les nouvelles formes de logement proposées aux personnes âgées (réforme du régime de l'agrément au titre d'activités de services à la personne, amélioration du statut des accueillants familiaux, modernisation des logements-foyers, réflexion sur « la maison de retraite de demain ») ;
- un effort accru d'encadrement : augmentation des effectifs de personnels soignants, amélioration des taux d'encadrement 125 ( * ) (selon le principe d'un ratio d'un professionnel pour chaque résident dans les établissements accueillant les personnes les plus dépendantes), poursuite de la médicalisation, nouvelle étape dans la réforme de la tarification des établissements avec le développement de la coupe Pathos 126 ( * ) , mesures relatives au médecin coordonnateur, organisation de la formation au diplôme d'aide soignant pour les salariés des établissements d'hébergement.
|
Le plan Solidarité-Grand Age |
||||
|
Etablissements et services |
Mesures
réalisées
|
Tranches annuelles du plan « Vieillissement et solidarités » 2004-2007 (prévisions initiales) |
Tranches annuelles du plan « Solidarité-Grand Age » 2007-2012 |
Prévisions 2007 (les enveloppes correspondantes ont été notifiées) |
|
Ssiad (services de soins infirmiers à domicile) |
4 086 places
|
4 250 places
|
6 000 places jusqu'en 2009 puis 7 500 places à partir de 2010 |
6 000 places
|
|
Accueil de jour |
0
|
2 125 places
|
2 500 places |
2 125 places
|
|
Hébergement temporaire |
0 |
1 125 places
|
1 100 places |
1 125 places
|
|
Création de places médicalisées en Ehpad |
Pas d'enveloppe spécifique |
2 500 places
|
5 000 places devenues
|
5 000 places
|
|
Médicalisation des Ehpad existants (objectif de conventions tripartites) |
380 conventions signées en 2001 pour un total de 413
depuis 2000
|
1 500 conventions
|
- revalorisation annuelle du GMP
|
90 000 places (144 millions d'euros sur 6 mois) |
|
TOTAL |
Création de 10 000 places nouvelles |
Création de 14 250 places nouvelles |
||
|
Source : DGAS - DGS |
||||
Le plan Solidarité-Grand Age constitue le socle de la politique publique menée en faveur des personnes dépendantes jusqu'en 2012. Il est toutefois complété par deux volets spécifiques : le premier consacré au recrutement des personnels, le second à la maladie d'Alzheimer.
b) Le plan en faveur des métiers de la dépendance annoncé le 12 février 2008
Promouvoir les métiers du secteur médicosocial apparaît difficile, alors que les besoins de la population dans ce domaine ne cessent de s'accroître. Le Cas avait d'ailleurs particulièrement souligné dans son rapport la dimension budgétaire et financière du problème, la faiblesse des salaires versés, ainsi que les tâches exigeantes et peu gratifiantes que ces personnels sont chargés d'accomplir.
Au-delà du seul problème du niveau des rémunérations, il convient en effet de développer la validation des acquis de l'expérience (VAE), de renforcer la promotion sociale, tout en améliorant la perception de cette filière économique par l'opinion publique.
La secrétaire d'Etat à la solidarité, Valérie Létard, a présenté le 12 février 2008 un plan en faveur des métiers de la dépendance 127 ( * ) . Les pouvoirs publics évaluent à près de 900 000 le nombre des professionnels travaillant en établissements ou dans le cadre de l'aide à domicile et estiment que, sur la période 2005-2015, 400 000 emplois au total seraient à pourvoir dans ce secteur d'activité : 200 000 postes afin de remplacer des départs en retraite et 200 000 emplois correspondant à des créations nettes destinées à faire face aux besoins de la population 128 ( * ) .
L'initiative de la secrétaire d'Etat à la solidarité repose principalement sur les principes d'expérimentation régionale et de concertation avec l'ensemble des acteurs concernés . Il s'agit de permettre une mutualisation des financements autour d'objectifs communs, qui seront définis dans le cadre de conventions nationales et régionales.
Depuis le 1 er janvier 2005, en effet, les conseils régionaux sont responsables de la définition et de la mise en oeuvre de la politique de formation des travailleurs sociaux. L'Etat souhaite donc s'engager dans une démarche contractuelle avec les régions, les réseaux associatifs, la CNSA, ainsi que les organismes paritaires collecteurs agréés du financement des employeurs au titre de la formation professionnelle (OPCA). Un comité de pilotage sera également chargé d'élaborer un répertoire des métiers de la dépendance, de travailler à l'adaptation des formations et d'élargir les possibilités de recrutement. La création de passerelles entre les secteurs de la petite enfance, des personnes âgées et des personnes handicapées est prévue, ainsi que le renforcement de l'utilisation de la VAE.
Il convient toutefois de noter que le financement de ce plan ne repose qu'à hauteur de 10 millions d'euros sur l'Etat lui-même , soit moins de 1 % du montant global annoncé de 1,18 milliard d'euros. Outre l'implication de la CNSA pour 50 millions d'euros, la puissance publique table surtout sur la participation des régions (670 millions d'euros de dépenses) et des OPCA (450 millions d'euros). Encore faut-il préciser qu'il s'agit là des dépenses existantes. Les crédits nouveaux seraient extrêmement limités : 8 millions versés par la CNSA destinés à soutenir les trois expérimentations régionales menées en 2008, dans les régions Nord-Pas-de-Calais, Alsace et Centre. L'intérêt de ce plan consiste donc moins à prévoir des financements nouveaux qu'à chercher à mieux coordonner les actions menées et, in fine , à rationaliser et à gérer plus efficacement les crédits consacrés à cette politique.
c) Le plan Alzheimer 2008-2012
L'élaboration du plan Alzheimer 2008-2012 s'est appuyée sur les travaux de la commission présidée par le professeur Joël Ménard, dont le rapport a été remis au Président de la République le 8 novembre 2007 129 ( * ) .
Le nouveau plan, annoncé par le Président de la République le 1 er février 2008 à Sophia Antipolis, comprend quarante-quatre mesures, structurées autour de quatre axes . Ce plan devrait mobiliser au total 1,6 milliard d'euros sur la période 2008-2012, essentiellement financés par l'assurance maladie et la CNSA .
|
Répartition des financements consacrés à la mise en oeuvre du plan Alzheimer 2008-2012 |
||||||
|
(en millions d'euros) |
||||||
|
2008 |
2009 |
2010 |
2011 |
2012 |
Total des dépenses
|
|
|
Volet médicosocial |
254 |
134 |
202 |
274 |
379 |
1 242 |
|
dont fonctionnement |
74 |
134 |
202 |
274 |
379 |
1 062 |
|
dont investissement |
180 |
0 |
0 |
0 |
0 |
180 |
|
Volet sanitaire
|
23 |
44 |
48 |
53 |
59 |
226 |
|
Volet recherche |
29 |
42 |
38 |
46 |
45 |
201 |
|
Total |
306 |
220 |
288 |
373 |
482 |
1 669 |
|
Source : dossier de présentation du plan « Alzheimer et maladies apparentées » 2008-2012, 1 er février 2008. |
||||||
On rappellera que l'effort en faveur de la prise en charge de cette maladie devait être financé par l'instauration de franchises sur les médicaments, les transports sanitaires et les actes paramédicaux. La loi de financement de la sécurité sociale pour 2008 130 ( * ) , visait ainsi à permettre, grâce à la réalisation de 850 millions d'euros d'économies, d'accroître les financements en faveur non seulement de la lutte contre la maladie d'Alzheimer, mais aussi du développement des soins palliatifs et de la lutte contre le cancer. Ce schéma revêt la forme d'une décision de principe politique très ferme. Mais sa portée nécessite d'être réaffirmée dans le détail des mesures réglementaires et législatives, en l'absence de « fléchage » et de cantonnement des sommes annoncées au profit des actions définies comme prioritaires.
Par ailleurs, ce schéma de financement prévisionnel nécessiterait d'être précisé plus avant. D'après les renseignements obtenus par votre rapporteur, il semble, sur la base d'une règle très simple des « trois tiers », que la prise en charge spécifique de la maladie d'Alzheimer puisse bénéficier d'environ 280 millions d'euros par an à partir de 2009 . Mais cet apport se limiterait à 160 millions d'euros pour la première année en 2008.
Parmi les différentes mesures proposées sur la période 2008-2012, les principales du point de vue de l'effort budgétaire (1,26 milliard d'euros sur le total de 1,67 milliard) sont :
- le développement et la diversification des structures de répit, avec 169,5 millions d'euros pour la création de 11 000 places d'accueil de jour et de 5 600 places d'hébergement temporaire ;
- la mise en place de 1 000 coordonnateurs en 2012 sur l'ensemble du territoire, pour un montant de 113,5 millions d'euros ;
- le renforcement du soutien à domicile (169 millions d'euros) ;
- la création ou l'identification, au sein des Ehpad, d'unités adaptées pour les patients souffrant de troubles comportementaux. Il s'agit du poste budgétaire de loin le plus important, avec 738 millions d'euros ;
- la mise en oeuvre d'unités spécialisées pour les malades atteints d'Alzheimer au sein des services de soins de suite et de réadaptation (70 millions d'euros) ;
- le financement d'appels à projets et de dépenses en faveur de la recherche , pour un montant de près de 130 millions d'euros, incluant en particulier la mise en place d'une fondation de coopération scientifique.
d) Les interrogations soulevées par la mise en oeuvre du PSGA : des objectifs en voie de réaménagement ?
Par les masses financières qu'il mobilise, le plan Solidarité-Grand Age est le principal élément de la politique des pouvoirs publics en faveur des personnes âgées dépendantes. Les dernières analyses montrent que les objectifs qu'il s'était fixés seront difficilement réalisables dans le délai imparti, à l'horizon 2012.
• Les équilibres financiers du plan de
Solidarité-Grand Age
Lorsqu'il a été présenté en 2006 131 ( * ) , le plan Solidarité-Grand Age présentait un coût total évalué à 2,3 milliards d'euros. Or, la CNSA chiffre désormais à 4,63 milliards d'euros le montant des dépenses qui devraient être engagées pour l'ensemble de la période 2008-2012, dont 666 millions d'euros correspondent à la reconduction de mesures antérieures annoncées en 2006. Environ 75 % des mesures nouvelles correspondent au renforcement des moyens des structures existantes (médicalisation, Pathos et « un pour un »). La création de places d'accueil en établissement et Ssiad ne représente qu'une part minoritaire du total.
Il convient enfin de noter que si ce plan est financé par l'objectif global de dépenses (OGD), son périmètre n'inclut pas les dépenses d'Apa.
|
Le chiffrage révisé du plan Solidarité-Grand Age |
|
|
(en millions d'euros) |
|
|
Nature des dépenses |
|
|
RECONDUCTION |
666 |
|
Mesures salariales générales et catégorielles |
622 |
|
Effet prix (1,75 %) |
44 |
|
REBASAGE |
443 |
|
Rebasage de l'effort en faveur de l'accueil de jour |
15 |
|
Rebasage des transferts d'USLD (« règle per capita ») |
141 |
|
Rebasage des places d'Ehpad à 10 000 € |
29 |
|
Revalorisation GMP/GMPS |
90 |
|
Application du taux de reconduction |
18 |
|
Service de soins infirmiers à domicile (Ssiad) renforcés - adaptation tarification |
150 |
|
MESURES NOUVELLES (EAP et créations 2008-2011) |
3 522 |
|
Accueil de jour |
106 |
|
Rattrapage de places |
6 |
|
Hébergement temporaire |
60 |
|
Places de Ssiad (6 000 places de Ssiad de 2008 à 2010 puis 7 500 de 2010 à 2012 valorisées à 10 500 €/place en 2008 et 12 000 €/place en 2009) |
405 |
|
25 000 places d'Ehpad (valorisées à 10 000 €/place) |
250 |
|
Mise en oeuvre du mécanisme Pathos (580 000 places à raison de 2 050 €/place) |
1 031 |
|
Médicalisation de 140 000 places (4 880 €/place) |
564 |
|
Amélioration des taux d'encadrement et mesure de la qualité dans les Ehpad |
1 025 |
|
Prise en charge des frais financiers |
75 |
|
Total |
4 631 |
|
Source : CNSA - juin 2007 |
|
Financer plusieurs milliards d'euros de dépenses supplémentaires supposerait, en première approche, ou bien d'augmenter les prélèvements obligatoires affectés à des dépenses au profit des personnes âgées dépendantes, ou bien de redéployer certaines dépenses au sein de l'Ondam, ou bien encore de combiner ces deux approches.
En première analyse, on peut certes considérer que le PSGA permettra de réaliser des économies importantes sur les soins de ville.
De fait, le coût net global du plan Solidarité-Grand Age pour l'assurance maladie devrait être inférieur à 4 milliards d'euros, dans la mesure où de nombreuses dépenses seront compensées par la réduction d'autres au sein de l'Ondam. Environ 75 % des 560 millions d'euros de crédits prévus pour la médicalisation initiale des Ehpad devraient ainsi se traduire par de moindres dépenses de soins de ville. Le coût net du plan PSGA serait donc au maximum de 3,6 milliards d'euros.
Ces perspectives d'économies semblent réalistes. Mais elles interviennent dans un contexte général défavorable dominé par le fort déficit de l'assurance maladie. Les effets positifs de ces mesures seront donc en quelque sorte « noyées dans la masse » et ne pourront faire l'objet d'aucun report sur l'Ondam médicosocial.
Par ailleurs, les solutions qui pourraient être apportées aux problèmes de gouvernance des dépenses d'assurance maladie en établissement nécessitent une forte volonté politique et s'inscrivent nécessairement sur un horizon à moyen terme :
- le mode de tarification actuel n'apparaît pas assez « englobant », dans la mesure où 85 % des Ehpad continuent à être financés selon un système de forfait soin partiel n'incluant ni les médicaments, ni les honoraires médicaux. En permettant un meilleur contrôle, la généralisation du tarif global de soins 132 ( * ) pourrait dégager entre 100 et 200 millions d'euros d'économies sur une période de trois ans ;
- à service rendu comparable les écarts de ressources provenant de l'assurance maladie sont également considérables puisqu'ils peuvent aller de un à trois (de 7 000 à 20 000 euros environ de coût de fonctionnement à la place) entre les établissements. La convergence dans ce domaine reste donc entièrement à réaliser ;
- il existe un important potentiel de redéploiement de places d'hôpital en places d'aval dans le secteur médicosocial. Ces restructurations pourraient permettre de dégager sur cinq ans environ un milliard d'euros d'économies pour la sécurité sociale et le report de 200 à 300 millions d'euros vers les Ehpad (soit l'équivalent de 20 000 à 30 000 lits). Mais ces opérations sont complexes à réaliser sur le plan technique. Au rythme actuel, les conversions de lits d'USLD ne représentent qu'un transfert d'environ 20 millions d'euros par an sur l'Ondam hospitalier. Il convient donc de ne pas en surestimer l'impact potentiel, même si la mission estime qu'il faut progresser plus nettement que cela n'est fait aujourd'hui dans cette direction 133 ( * ) .
En dépit de l'intérêt à moyen terme de ces différentes pistes de réflexion, l'équilibre financier du plan Solidarité-Grand Age n'apparaît donc pas totalement assuré : on peut estimer à 2 milliards, voire 3 milliards d'euros, à l'horizon 2012, le besoin de financement correspondant à l'écart entre le prolongement des tendances actuelles en matière de progression de l'Ondam médicosocial (au rythme de + 6,5 % par an) et l'accroissement spontané des ressources dégagées par la contribution de solidarité pour l'autonomie (CSA). Plus le niveau de l'Ondam sera faible à l'avenir, plus le besoin de financement du PSGA sera important. Or, on peut se demander si l'hypothèse de 6,5 %, pourtant retenue par la loi de financement de la sécurité sociale pour 2008, est compatible avec le retour de l'assurance maladie - dans la projection la plus favorable - à l'équilibre en 2012. En définitive, la situation impose sans doute de rediscuter des priorités du PSGA.
• La question des taux d'encadrement et
d'équipement en institution
La politique menée par les pouvoirs publics en faveur des Ehpad repose sur deux indicateurs principaux : le taux d'encadrement, qui correspond au rapport entre l'effectif des personnels et le nombre des résidents, et le taux d'équipement, c'est-à-dire le ratio du nombre de places par habitant âgé.
On l'a vu, le PSGA a donné une priorité marquée à l'amélioration du taux d'encadrement . Cet objectif repose sur trois piliers :
- l'effort de médicalisation des établissements, encouragé par l'octroi de crédits supplémentaires ;
- la mise en oeuvre d'un nouveau référentiel 134 ( * ) d'allocation des ressources d'assurance maladie, baptisée coupe Pathos ;
- la règle communément désignée sous les termes de « un pour un » et consistant à porter le ratio d'encadrement total, dans les établissements accueillant les personnes les plus dépendantes, à un équivalent temps plein (dont environ 0,65 personnel soignant) pour chaque résident. Cette mesure concerne, dans un premier temps, environ 12 % des Ehpad disposant d'un indicateur Gir moyen pondéré supérieur à l'indice 800 et fonctionnant suivant les règles du tarif global. Il doit être généralisé à terme.
Au total, la mise en oeuvre de ce programme ambitieux, mais coûteux, supposerait la création d'ici 2012 de 90 000 postes supplémentaires en Ssiad, en Ehpad, ainsi que dans les structures d'accueil de séjour et d'hébergement temporaire. Or, il n'est pas du tout certain que ces postes puissent être pourvus, surtout dans des délais aussi courts.
On remarquera que le rapport du centre d'analyse stratégique n'envisageait d'atteindre un niveau d'encadrement en institution de 0,75 équivalent temps plein par personne âgée dépendante, toutes sections tarifaires confondues, qu'à l'horizon 2025 135 ( * ) . En tablant sur une approche beaucoup plus volontariste (0,71 dès 2012), le plan Solidarité-Grand Age annoncé en 2006 péchait sans doute par excès d'optimisme.
Enfin, comme on l'a vu, la France affiche aujourd'hui un taux d'encadrement sensiblement comparable à celui des pays voisins. Dans le même temps, les préoccupations des familles semblent bien davantage concerner le niveau du reste à charge que le taux d'encadrement en établissement. Il convient dès lors de se demander s'il ne faudrait pas revenir au schéma initial d'étalement de cet effort jusqu'en 2025.
Paradoxalement, les rapports officiels parus au cours des dernières années au sujet de la dépendance, ont moins souligné le phénomène de pénurie de places d'hébergement en établissement que la nécessité d'augmenter les effectifs dans ces mêmes établissements. C'est notamment le cas des travaux du Cas. Or, le taux d'équipement représente une donnée au moins aussi importante que le taux d'encadrement.
La révision générale des politiques publiques estime à 30 000 les créations de places nécessaires, simplement pour maintenir le taux d'équipement constant afin de compenser les effets du vieillissement de la population.
En l'absence d'effort supplémentaire, la priorité accordée aux personnes les plus dépendantes risque de se traduire à titre collatéral par une diminution relative du taux global d'équipement en établissement et en Ssiad : le ratio du nombre de places pour mille habitants âgés de quatre-vingt cinq ans et plus reviendrait ainsi de 467 en 2007 à 398 en 2012. En d'autres termes, la version initiale du plan Solidarité-Grand Age reposait sur le « pari » 136 ( * ) - sans doute trop peu réaliste -qu'il est possible de concentrer les ressources publiques sur les assurés sociaux qui en ont le plus besoin, à un moment où arrivent aux grands âges les personnes du « baby-boom » de l'après Première Guerre mondiale.
C'est dans ce contexte qu'il convient d'analyser la décision du nouveau Gouvernement de porter de 5 000 à 7 500 par an le nombre des créations de nouvelles places en institution.
3. L'enjeu de la convergence de la prise en charge des personnes âgées et des personnes handicapées
La question de la « convergence » de la prise en charge des personnes âgées dépendantes et des personnes handicapées joue un rôle central dans le débat sur le cinquième risque. Elle trouve son origine dans la loi n° 2005-102 du 11 février 2005 pour l'égalité des droits et des chances, la participation et la citoyenneté des personnes handicapées, qui affirme deux principes :
- il convient de mettre en relief la notion commune de « perte d'autonomie », qui englobe tous les handicaps, y compris ceux du grand âge (le terme de « dépendance » est à prohiber) ;
- les dispositifs de prise en charge doivent être centrés sur la personne et non définis à partir des contraintes de finances publiques.
Les tables rondes organisées par la mission ont bien mis en évidence combien cette vision correspond à des aspirations fortes et d'ailleurs légitimes au sein du secteur associatif. Les points communs entre les besoins de ces deux populations sont en effet bien réels et justifient incontestablement que des approches convergentes soient mises en oeuvre, notamment en ce qui concerne les modalités d'évaluation et d'élaboration des plans d'aide. Cette conception commune doit-elle aller jusqu'à une identité des modalités de prise en charge par la collectivité ? La réponse n'a jamais été affirmative et ne peut pas l'être.
Cependant, toutes les ambiguïtés de la notion de convergence n'ont pas été levées à ce sujet, ni par le législateur de 2005, ni par les travaux de la CNSA, ce qui pourrait occasionner un coût très élevé pour les finances sociales et les finances publiques en général.
a) Les réflexions de la CNSA
Le thème de la convergence a été remis au centre du débat par la CNSA dès le début des travaux de votre mission. Dans son rapport annuel 2007, intitulé « Construire un nouveau champ de protection sociale », et en particulier dans son chapitre VI 137 ( * ) , le conseil de la CNSA livre le résultat de ses réflexions sur la prise en charge de la perte d'autonomie, dont le champ englobe, dans la logique de la loi du 11 février 2005, les personnes âgées dépendantes et les personnes handicapées.
Il juge tout d'abord nécessaire de prendre en compte une situation de vie, quelle qu'en soit la cause, et non des publics spécifiques. Il rappelle, en second lieu, que la réponse apportée aux personnes âgées dépendantes ou handicapées doit être personnalisée en fonction du projet de vie de la personne.
Le conseil de la CNSA s'est ainsi prononcé en faveur d'un droit universel de compensation pour l'autonomie , reposant sur une évaluation pluridisciplinaire et évolutive des besoins des personnes. Sur la base de ce droit, il s'agit de définir un plan personnalisé de compensation identifiant l'ensemble des aides possibles (aides humaines, techniques, animalières, aides aux aidants familiaux...). Le conseil prône également la création d'une prestation personnalisée de compensation correspondant aux prestations d'aides identifiées comme nécessaires au sein du plan personnalisé de compensation.
b) Points communs et spécificités des deux populations
Au-delà de ces déclarations de principe, la notion de convergence handicap-dépendance reste floue à de nombreux égards et soulève des questions de fond. Le rapport d'Hélène Gisserot observe ainsi qu'il existe de nombreux éléments objectifs de différenciation et prône une approche prudente dans ce débat.
« Si les politiques de compensation du handicap et de la dépendance doivent donc être pensées de façon cohérente, cela ne signifie pas néanmoins aboutir à une convergence complète, c'est-à-dire la confusion dans un dispositif unique de compensation égal quelle que soit la situation de la personne. Les différences de traitement doivent s'appuyer sur des réalités médicales, fonctionnelles et situationnelles (...). » 138 ( * )
La CNSA évoque d'ailleurs elle-même dans son rapport annuel 2007 la notion de « convergence sans confusion » 139 ( * ) et relève que « les réponses à apporter ne seront absolument pas les mêmes pour une jeune personne handicapée physique en recherche d'insertion professionnelle, et pour une personne très âgée atteinte de troubles cognitifs ».
La mission d'information s'est efforcée à son tour de mieux cerner les logiques propres à la compensation du handicap et à la compensation de la dépendance liée à l'âge. Elle a pris acte que plusieurs personnes auditionnées ont mis en évidence la différence de nature, en termes d'analyse de risque, entre ces deux types de perte d'autonomie.
Ses interlocuteurs 140 ( * ) ont souligné deux différences notables entre la prise en charge des personnes handicapées et celle des personnes âgées dépendantes : d'une part, le risque dépendance peut être anticipé, contrairement au risque handicap , d'autre part, la prise en charge du handicap pose d'abord la question de l'insertion sociale et professionnelle des personnes handicapées, problème qui ne concerne pas les personnes âgées dépendantes . Des convergences certaines existent, mais elles se concentrent sur la nécessité d'une prise en charge individualisée ou sur la mise au point des méthodes d'évaluation des besoins et d'élaboration des plans d'aide qui sont assez similaires.
La distinction ressortant des auditions de la mission est également mise en relief dans le traitement de la prise en charge des personnes handicapées en Angleterre, où la mission s'est rendue 141 ( * ) . L'approche qui y prévaut en termes de prise en charge des personnes handicapées au cours de leur vie active est celle de leur réinsertion sur le marché du travail. Les pouvoirs publics opèrent ainsi une distinction entre « logique de compensation » pour les personnes âgées dépendantes et « logique de reconversion » pour les personnes handicapées en cours de vie active.
Dans cet esprit, le directeur de la sécurité sociale s'est déclaré 142 ( * ) , à titre personnel, plus favorable à l'utilisation de la notion d'« harmonisation » de la prise en charge des personnes âgées dépendantes et des personnes handicapées qu'à celle de convergence de cette prise en charge, ne serait-ce qu'au regard des implications financières de cette dernière.
Pour autant, ces ambiguïtés persistent dans le débat public et trouvent leur origine dans la loi du 11 février 2005.
c) Les problèmes juridiques soulevés par la rédaction de certaines dispositions de la loi du 11 février 2005 sur le handicap
Le rapport de la mission confiée à Hélène Gisserot - c'est l'un de ses points forts - attire l'attention des pouvoirs publics sur les difficultés soulevées par la mise en oeuvre de deux articles de la loi n° 2005-102 du 11 février 2005 pour l'égalité des droits et des chances, la participation et la citoyenneté des personnes handicapées. La rédaction de ces dispositions pose en effet des problèmes majeurs et constitue une source d'insécurité juridique préjudiciable.
• La portée incertaine de l'article
13
L' article 13 prévoit la suppression échelonnée des barrières d'âge en matière de prise en charge des personnes handicapées. Sa dernière phrase précise que « dans un délai maximum de cinq ans [c'est-à-dire au plus tard le 12 février 2010], les dispositions de la présente loi opérant une distinction entre les personnes handicapées en fonction de critères d'âge en matière de compensation du handicap et de prise en charge des frais d'hébergement en établissements sociaux et médicosociaux seront supprimées » 143 ( * ) .
Mais, comme le note le rapport d'Hélène Gisserot, cette rédaction est en réalité dépourvue de portée normative pour trois raisons :
- les termes employés prêtent à discussion, l'emploi du futur (« seront supprimés ») semblant renvoyer à une action ultérieure du législateur ;
- cette phrase correspond à une injonction de faire du Parlement, mais, de façon paradoxale, cette injonction est destinée à lui-même et est donc dénuée de portée juridique ;
- la rédaction même du texte n'est pas conforme à l'idée qu'en ont eu ses rédacteurs, dans la mesure où l'article 13 vise une abrogation des dispositions de la loi du 11 février 2005 (« les dispositions de la présente loi ») et non pas celle des autres dispositions législatives qui lui seraient contraires . Dès lors, la convergence entre la compensation du risque dépendance et celle du handicap ne pourrait se faire en application de ce texte que par ajustement de la compensation du handicap sur les règles, globalement moins favorables, applicables à la dépendance, ce qui est manifestement contraire à l'intention du législateur.
• La portée potentiellement
coûteuse des dispositions du paragraphe V, deuxième alinéa,
de l'article 18
Le paragraphe V de l'article 18 pose des problèmes plus complexes à résoudre. Ces dispositions ont tout d'abord pour objet de permettre aux personnes handicapées qui atteignent l'âge de soixante ans et qui ont été précédemment accueillies en établissement d'hébergement pour personnes âgées dépendantes de continuer à bénéficier du régime plus favorable d'aide sociale auquel elles étaient soumises en établissement pour adultes handicapés. Mais le champ de ce dispositif est étendu, dans le second alinéa, à toute personne « accueillie » dans ces établissements « et dont l'incapacité est au moins égale à un pourcentage fixé par décret » . Or, cette rédaction, comme le note le rapport d'Hélène Gisserot, apparaît susceptible de créer des effets d'aubaine 144 ( * ) .
« Une autre difficulté juridique tient à la rédaction [du second alinéa du paragraphe V] de l'article 18 de la loi du 11 février 2005, qui, tel qu'il est formulé, permet d'appliquer les règles de financement des établissements pour personnes handicapées à toutes les personnes, quel que soit leur âge, qui présentent un taux d'incapacité, dont le montant doit être fixé par décret (par exemple 80 %), ce qui voudrait dire que cette disposition s'applique aux assurés qui n'ont pas été reconnus comme handicapés avant l'âge de soixante ans, mais sont en mesure de voir leur incapacité reconnue. Cette extension à des personnes qui relèvent jusqu'alors du droit de la dépendance, qui ne semble pas avoir été dans l'intention du législateur, est une nouvelle source d'insécurité juridique. » (...)
« Ce texte s'il est appliqué conduirait ainsi à multiplier, dans des conditions peu transparentes, les droits ouverts aux personnes âgées. Il exigerait des familles, déjà fortement sollicitées avec les prestations existantes, des exercices de comparaison des barèmes d'une complexité sans pareil. Ce n'était pas l'objet de ce texte, c'est pourquoi les services du ministère de la santé et des solidarités ont jusqu'à présent marqué une position d'attente dans la publication de ses décrets d'application. ». De fait, ce décret n'a pas été publié, ce qui n'est guère surprenant.
Par principe, le Parlement ne saurait naturellement se satisfaire de voir des dispositions législatives privées d'effet du fait de l'absence de publication des mesures réglementaires d'application prévues. Mais en l'espèce, force est de constater qu'un tel effet d'aubaine serait assurément incompatible avec l'état actuel des finances publiques. Il ne serait pas non plus justifié et fondé sur des considérations objectives. Il conviendrait donc de sortir de cette impasse juridique.
La poursuite du statu quo actuel apparaît d'autant moins envisageable que saisi par l'Union nationale des associations de parents, de personnes handicapées mentales et de leurs amis (Unapei), le Conseil d'Etat a récemment enjoint à l'Etat de publier le décret dans un délai de quatre mois 145 ( * ) .
En définitive, face à l'ensemble de ces difficultés, Hélène Gisserot jugeait « qu'il serait sans doute souhaitable que ce texte [l'article 13] , et avec lui les dispositions [du second alinéa du paragraphe V] de l'article 18 de la loi du 11 février 2005, soit abrogé ».
d) Un surcoût de 8 milliards d'euros par an en cas de convergence « par le haut »
Ce débat sur la convergence de la prise en charge des personnes âgées dépendantes et des personnes handicapées doit être in fine analysé en fonction du coût qu'il implique pour la collectivité .
De ce point de vue, une convergence totale fondée sur un alignement par le haut des deux dispositifs paraît non seulement injustifiable sur le plan des principes mais également inaccessible, comme l'a souligné le directeur du budget 146 ( * ). Selon ses données, la mise en place d'un mécanisme unique pour les personnes âgées et les personnes dépendantes représenterait en effet un coût total de 12 milliards d'euros, soit une augmentation d'environ 8 milliards d'euros de l'Apa par rapport au système de prise en charge actuel. 147 ( * )
La différence de situation relative des personnes handicapées par rapport aux personnes âgées dépendantes se manifeste sur deux points principaux qui expliquent les écarts de coûts 148 ( * ) :
- le mode de fonctionnement distinct des prestations destinées à compenser le handicap et la dépendance, dans la mesure où le plan d'aide de l'Apa est plafonné selon le Gir, alors que l'élaboration du plan d'aide est plus libre dans le cadre de la prestation de compensation du handicap (PCH), dont le montant n'est pas plafonné globalement mais défini par nature et quantité des aides attribuées (aide humaine, technique, animalière...), auxquelles sont appliqués des barèmes tarifaires ainsi que des plafonds ; par ailleurs, le montant du plan d'aide de l'Apa est modulé selon les ressources de la personne ; pour la PCH, la prise en compte des ressources est beaucoup moins forte ;
- le caractère plus favorable des mécanismes d'aide sociale pour les prises en charge en établissement, car l'obligation alimentaire et le recours sur succession sont appliqués aux personnes âgées, mais seulement à certains ayants droit (frères et soeurs) des personnes handicapées et uniquement en cas d'héritage. Les ressources prises en compte sont également définies de façon différente. Le niveau des restes à charge est très nettement inférieur pour les personnes handicapées, notamment parce que la loi impose que le barème des établissements laisse un reste à vivre à la personne. Ce minimum de ressources garanties correspond à 30 % du montant de l'allocation aux adultes handicapés (AAH), soit 188,4 euros depuis le 1 er juillet 2008.
En conséquence, les montants moyens annuels respectifs des plans d'aide sont de 12 800 euros pour la prestation de compensation du handicap, contre seulement 5 800 euros pour l'Apa, ce dernier montant comprenant en outre un ticket modérateur qui peut ne pas être négligeable. La perspective d'une convergence totale, y compris financière, entre les deux prestations semble dès lors hors de portée : il convient donc au minimum de définir des priorités et de se recentrer sur l'élaboration de référentiels communs pour la définition du handicap et celle des aides à mettre en oeuvre. Ce recentrage conceptuel a été très clairement exprimé par les ministres de tutelle, notamment Valérie Létard, devant la mission 149 ( * ) .
4. Le problème de la maltraitance des personnes dépendantes : un bilan insuffisant, cinq ans après les travaux de la commission d'enquête du Sénat
Les phénomènes de maltraitance, dont sont victimes certaines personnes âgées ou handicapées, constituent une réalité complexe à appréhender autant qu'une dimension essentielle et qui ne peut être passée sous silence du dossier de la dépendance. Comme l'ont souligné les intervenants auditionnés à l'occasion de la table ronde du 23 janvier 2008, cette notion renvoie en effet à une grande diversité de situations, allant de la négligence par défaut de « bientraitance » jusqu'à la violence pure et simple.
Certains types de maltraitance, notamment physiques ou financières, sont « visibles » et donc relativement simples à identifier. D'autres, en revanche, résultent d'un manque d'encadrement : il suffit parfois d'une succession de petits actes qui s'accumulent pour créer les conditions de l'isolement et de la souffrance des personnes dépendantes. Il n'est alors pas toujours possible de distinguer un cas de maltraitance avéré.
La DGAS dispose toutefois de quelques indicateurs qualitatifs pour apprécier l'ampleur de ces phénomènes. En 2006, les dispositifs d'accueil téléphonique ont ainsi reçu 6 300 appels téléphoniques signalant des situations de maltraitance à l'encontre des personnes âgées, dont 1 300 en Ile-de-France. Par ailleurs, elle a recensé 242 signalements de maltraitance dans les établissements sociaux et médicosociaux (adultes et mineurs toutes catégories confondues, ce qui va bien au-delà des Ehpad). Ces dossiers concernent des violences sexuelles dans 41 % des cas, des violences physiques dans 28 % des cas, mais également des négligences graves (16 %) ainsi que des violences psychologiques et morales (15 %) 150 ( * ) .
Dans son rapport publié en juin 2003, la commission d'enquête du Sénat 151 ( * ) avait défini un programme de trente propositions à vocation opérationnelle. Au-delà d'un dispositif législatif et réglementaire jugé « désormais suffisant » , nos collègues insistaient fort justement sur la nécessité « d'abattre le mur du silence » paralysant en pratique sa mise en oeuvre opérationnelle. Trop souvent, en effet, la pression subie par les victimes se conjugue avec certaines formes de chantage exercées sur les familles et le silence des professionnels pour créer les conditions d'une « omerta persistante » . Ce constat, formulé il y a cinq ans, demeure malheureusement encore largement d'actualité. Il convient donc d'engager de nouveaux efforts pour « libérer la parole » dans les établissements.
C'est à cet objectif que répond le plan de développement de la bientraitance et de lutte contre la maltraitance , présenté le 14 mars 2007 par le ministère des affaires sociales. Ce document met en avant deux axes prioritaires : l'amélioration du signalement et le renforcement des contrôles. Ces actions ont été complétées, le 6 février 2008, en premier lieu, par la mise en place d'un numéro de téléphone désormais unique destiné à faciliter le signalement de tels événements, en second lieu, par la création d'une structure dédiée à la maltraitance dans chaque département. Les pouvoirs publics cherchent enfin à prévenir ces phénomènes en encourageant les institutions à améliorer la formation de leurs professionnels.
En définitive, les moyens de détecter les cas de maltraitance existent, mais il conviendrait sans doute d'y recourir davantage, notamment en réalisant plus fréquemment des contrôles inopinés au sein des établissements accueillant les personnes dépendantes.
C. REPENSER LA GOUVERNANCE ET PROMOUVOIR L'EFFICACITÉ DE LA DÉPENSE PUBLIQUE
Le système français de prise en charge de la perte d'autonomie souffre aussi et surtout du grand nombre d'acteurs concernés et de l'enchevêtrement de leurs compétences respectives. Faute de choix clairs de la part des pouvoirs publics depuis la fin des années quatre-vingt, les circuits institutionnels et financiers sont désormais caractérisés par une très grande complexité. Dans ces conditions, engager une réflexion tendant soit à les simplifier, soit à les améliorer, tout en prenant acte de la diversité des acteurs, représente une nécessité opérationnelle incontournable.
1. Le constat formulé par le Président de la République
Dans son allocution prononcée au Sénat, le 18 septembre 2007, à l'occasion du quarantième anniversaire de l'association des journalistes de l'information sociale, le Président de la République a formulé un jugement globalement sévère sur l'actuel système de prise en charge de la dépendance :
« Aux confins de la maladie et de la vieillesse, notre système de protection sociale doit relever un nouveau défi majeur, celui de la dépendance. C'est un défi financier autant que médical et organisationnel. (...) Aujourd'hui, le traitement du risque de dépendance n'est clair, ni dans ses principes, ni dans son organisation, ni dans son financement. J'ai donc demandé au Gouvernement de mettre en oeuvre une réponse adaptée et structurée à ce cinquième risque social. »
C'est ainsi toute la gouvernance actuelle - qui résulte comme on l'a précédemment observé d'une « absence de choix » ou d'un « demi-choix » - qu'il convient de repenser, en analysant clairement ses faiblesses.
2. Des circuits financiers complexes et peu lisibles
La complexité de l'architecture institutionnelle de la prise en charge de la dépendance, décrite dans la première partie du présent rapport, se reflète mécaniquement dans son schéma de financement. Le tableau réalisé par la Cour des comptes 152 ( * ) et reproduit ci-après est, à cet égard, éloquent.
La complexité des circuits de décision et de financement
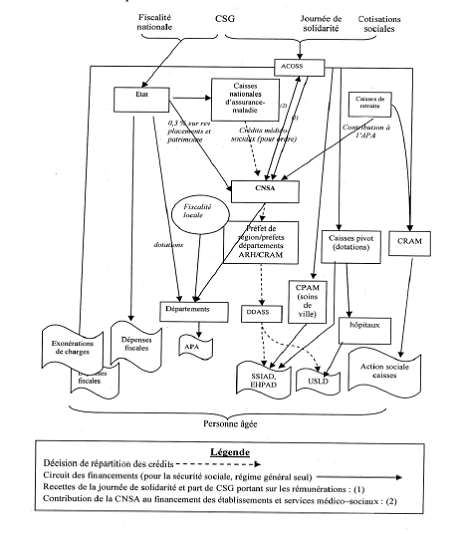
Source : Cour des comptes - Rapport public
thématique
« Les personnes âgées
dépendantes » - novembre 2005
Cette complexité est encore renforcée par le détail des circuits comptables qui ajoutent au caractère illisible de l'ensemble . Deux difficultés, en particulier, méritent d'être relevées 153 ( * ) :
- alors que, jusqu'en 2006, la CNSA était considérée comme un organisme concourant au financement des régimes obligatoires de base de sécurité sociale, désormais, ces derniers transfèrent à la CNSA la gestion des crédits inscrits sur l'Ondam médicosocial. Comme on l'a vu plus haut, la CNSA y ajoute sa contribution propre et l'ensemble (Ondam médicosocial - personnes âgées ; Ondam médicosocial - personnes handicapées ; contribution de la CNSA) constitue l'objectif global des dépenses médicosociales (OGD). Or, le Parlement ne se prononce pas par un vote sur les comptes et le budget prévisionnel de la CNSA ;
- l'article 60 de la loi n° 2005-102 du 11 février 2005 pour l'égalité des droits et des chances, la participation et la citoyenneté des personnes handicapées précitée a eu, d'autre part, pour conséquence de faire apparaître dans les comptes de la CNSA l'ensemble des charges et des produits relatifs au financement des dépenses en faveur des établissements médicosociaux, y compris ceux relatifs à l'Ondam « personnes âgées ». Mais cette procédure se traduit par des écritures comptables croisées entre la Cnam et la CNSA alors que ces charges relèvent toujours de l'assurance maladie, puisqu'elles correspondent à des versements des caisses primaires d'assurance maladie (Cpam) aux établissements médicosociaux. Elles sont donc comptabilisées deux fois : une fois au titre du transfert à la CNSA et une autre fois au titre des dépenses des Cpam. Afin de neutraliser cette double comptabilisation, la Cnam doit inscrire dans ses comptes un produit correspondant au reversement de la CNSA aux Cpam. Au total, ce circuit financier aboutit à un doublement artificiel en charges et en produits dans les comptes de l'assurance maladie .
3. Sept grands enjeux à maîtriser
a) Tirer toutes les conséquences du choix d'une gestion décentralisée
Depuis la création de la PSD en 1997, les services des conseils généraux ont progressivement acquis une expertise incontestable en matière de gestion de la perte d'autonomie. De nombreuses communes agissent également en faveur des personnes dépendantes en développant des prestations « extralégales » d'aide sociale.
• Une
définition des rôles manquant de clarté
Les dispositions de l'article 56 de la loi n° 2004-809 du 13 août 2004 relative aux libertés et responsabilités locales ont certes reconnu aux départements une compétence générale dans la conduite et la coordination de l'action sociale en faveur des personnes âgées. Mais, faute de partage des rôles clairs et de modalités de coopérations efficaces depuis la fin des années quatre-vingt-dix, le renforcement des prérogatives des conseils généraux a débouché sur une complexité accrue de l'architecture institutionnelle de la politique de la dépendance.
- La programmation et la planification : une articulation à repenser
On constate en effet un manque patent de coordination entre les Priac, qui sont établis par les préfets de région et les schémas départementaux d'organisation sociale et médicosociale, qui relèvent de la compétence des présidents de conseils généraux. Les Priac devraient, en principe, tenir compte des évolutions des schémas départementaux. On constate, dans la pratique, une insuffisance de communication entre le préfet de région et les conseils généraux, fortement soulignée par les membres de la mission exerçant par ailleurs les fonctions de chef de l'exécutif départemental.
Il est vrai qu'un tiers des départements ne disposent pas d'un schéma gérontologique réellement opérationnel. Mais ce constat de défaut de coordination est également dressé dans les départements « à jour » de leurs obligations.
Le bilan des contacts établis au quotidien entre les conseils généraux et les Ddass, au niveau départemental, apparaît en revanche plus satisfaisant. Il fait ressortir la nécessité de maintenir une présence de l'administration d'Etat à ce niveau, sujet qu'il faudra par ailleurs traiter dans le cadre de la création des futures agences régionales de santé (ARS).
D'une façon générale, la question de la place des départements au sein des futures ARS et de l'articulation de leurs champs respectifs d'intervention se posera de la même manière, lorsque sera connu le détail des prérogatives que le Gouvernement entend confier à ces nouvelles structures dans le domaine médicosocial.
- Confier aux conseils généraux la responsabilité de la gestion du risque ainsi que les ressources de l'action sociale des caisses de retraite : une perspective abandonnée à tort ?
Le débat sur le rôle des départements demeure donc très ouvert. A la faveur de ce constat, il apparaît légitime de se demander s'il ne conviendrait pas de donner aux conseils généraux la compétence pleine et entière du pilotage sur le terrain de la politique de prise en charge de la perte d'autonomie. Cette perspective serait parfaitement cohérente avec les dispositions de la loi précitée du 13 août 2004 relative aux libertés et responsabilités locales.
Les recommandations du rapport Briet-Jamet 154 ( * ) publié en 2004 proposaient déjà:
- d'attribuer aux conseils généraux les compétences de tarification et de financement sur les établissements et services du champ médicosocial (avec le maintien d'une tarification binaire, hébergement d'un côté et soins-dépendance regroupés de l'autre, le tout encadré par des règles continuant à être fixées au plan national) ; les départements auraient ainsi été gestionnaires des ressources d'assurance maladie des Ehpad ;
- et de leur transférer également les compétences et les crédits d'action sociale de la Cnav à destination des personnes âgées en Gir 5 et 6.
• Décentralisation des
décisions et égalité de traitement sur le
territoire : la « quadrature du
cercle » ?
Les auditions réalisées par la mission ont fait apparaître certaines inquiétudes quant à l'inégalité de traitement des personnes dépendantes sur le territoire nationale. Plusieurs professionnels 155 ( * ) ont ainsi regretté la grande diversité des offres de services disponibles selon les départements.
Ces observations méritent un examen attentif, dans la mesure où des disparités importantes existent bel et bien entre les départements, notamment en ce qui concerne leurs capacités financières. Mais on ne peut attendre de la gestion décentralisée d'une compétence qu'une réponse identique soit apportée sur l'ensemble du territoire national . Comme le soulignait Claudy Lebreton, président de l'assemblée des départements de France (ADF), à l'occasion de son audition par la mission 156 ( * ) , l'hétérogénéité des politiques départementales est intrinsèquement liée au principe de décentralisation .
Ce constat apparaît d'autant plus justifié que contrairement à la situation constatée pour la gestion du revenu minimum d'insertion, le conseil général souhaite pouvoir jouer un rôle actif majeur en matière de perte d'autonomie : il ne doit nullement être considéré comme un simple guichet de prestations.
Néanmoins, les réponses apportées par les départements ne doivent pas se traduire par des ruptures d'égalité manifestes sur l'ensemble du territoire. Cela suppose que les ressources dont ils disposent, notamment à travers la péréquation, leur permettent de mener une politique adaptée aux besoins locaux de la population. Il convient également de renforcer les structures de mise en cohérence et, au premier chef, la CNSA.
•
La question récurrente de
l'inégalité de répartition du poids du financement entre
l'Etat et les conseils généraux
Les membres de la mission ont unanimement constaté que les conditions de répartition du financement de l'allocation personnalisée d'autonomie entre l'Etat et les conseils généraux a connu au cours des dernières années, une dégradation très sensible, pour atteindre désormais un rapport de 30 % à 70 % au détriment des collectivités territoriales.
|
Evolution du taux de couverture de l'Apa par les ressources de l'Etat |
||||||
|
2002 |
2003 |
2004 |
2005 |
2006 |
2007 |
|
|
Dépenses d'Apa ( en milliers d'euros) |
1 855 359 |
3 205 165 |
3 590 959 |
3 930 008 |
4 243 036 |
4 539 658 |
|
Concours de l'Etat via la CNSA ( en milliers d'euros ) |
797 940 |
1 323 140 |
1 338 517 |
1 341 078 |
1 411 586 |
1 521 389 |
|
Taux de couverture |
43,0 % |
41,3 % |
37,3 % |
34,1 % |
33,3 % |
33,5 % |
Source : CNSA
La progression des concours du fonds de financement de l'Apa (Ffapa) a été tout d'abord pratiquement en phase avec celle des dépenses d'Apa, ce qui explique que le taux de couverture soit demeuré au-dessus de 40 %. Un décrochage très net s'est en revanche produit en 2004 et 2005 : alors que les dépenses d'Apa continuaient de s'accroître à un rythme élevé, les concours de l'Etat, transitant désormais par la CNSA, stagnaient. Ce processus a été stoppé à partir de 2006, mais sans que l'écart creusé ne puisse, même partiellement, être résorbé.
Ce constat conduit tout naturellement à aborder la question des modalités de la péréquation financière entre les conseils généraux. Les mécanismes utilisés pour la fixation du concours versés par la CNSA aux départements au titre du financement de l'Apa ayant déjà été présentés dans la première partie du présent rapport, on se bornera ici à faire quelques observations relatives aux enjeux liés à cette question.
L'un au moins des critères aujourd'hui pris en compte - le nombre de Rmistes - semble très contestable, dans la mesure où il est sans lien avec la problématique de la perte d'autonomie. Par ailleurs, on doit regretter de ne disposer paradoxalement d'aucun critère très précis pour apprécier les besoins des conseils généraux en ce qui concerne la charge potentielle liée à la perte d'autonomie, à commencer d'ailleurs par le nombre même des personnes âgées dépendantes dans chaque département. On peut supposer qu'un critère faisant intervenir les revenus des ménages - critère qui n'existe pas actuellement - pourrait offrir une meilleure approche de la charge objective des départements.
b) Revoir un système « byzantin » de conventionnement et de tarification en Ehpad
Les modalités de calcul de la tarification des Ehpad apparaissent elles aussi complexes et inéquitables.
• Un processus de conventionnement
déjà ancien
En application d'un processus enclenché par la loi du 24 janvier 1997 157 ( * ) , le législateur a prévu que les établissements souhaitant accueillir des personnes âgées dépendantes (structures dont le Gir moyen pondéré, GMP, est supérieur à l'indice 300) concluent avec le président du conseil général et l'autorité compétente de l'Etat une convention pluriannuelle les y autorisant.
L'objet de cette convention consiste à préciser les objectifs de qualité à atteindre, ainsi que les moyens alloués à cet effet. Les pouvoirs publics cherchaient alors par cet instrument à promouvoir une meilleure allocation des ressources, tout en encourageant la médicalisation de ces structures grâce à des moyens supplémentaires substantiels provenant de l'assurance maladie.
Parallèlement, l'article L. 314-2 du code de l'action sociale et des familles a instauré trois sections tarifaires distinctes et étanches à l'intérieur du budget des établissements : l'hébergement, à la charge du résident ou du conseil général via l'aide sociale, la dépendance relevant du conseil général et du résident, et les soins, financés par l'assurance maladie. Ce système ternaire devait permettre d'assurer un meilleur suivi des dépenses, les soins étant désormais calculés sur la base de coûts de revient réels et non plus sur des forfaits comme précédemment.
L'article 69 de la loi de financement de la sécurité sociale pour 2008 est, en quelque sorte, venu mettre un point final à ce processus, en encourageant les établissements non encore conventionnés au 31 décembre 2007 à entrer dans le mécanisme de conventionnement, sous la menace d'un gel des dotations pour ceux qui persisteraient dans une position de refus.
• Un mécanisme de tarification des
soins constamment perfectionné depuis la fin des années
quatre-vingt dix
Pour les établissements conventionnés, la répartition des crédits d'assurance maladie a d'abord eu lieu sur la base d'une dotation minimale de convergence baptisée Dominic. Le mode de calcul tient compte à la fois du niveau de dépendance des personnes accueillies et de la prise en charge par l'établissement des soins techniques apportés aux résidents. Il vise à augmenter prioritairement les moyens des structures les moins bien dotées.
Deux circulaires budgétaires récentes 158 ( * ) ont amélioré ce dispositif. L'allocation des crédits d'assurance maladie peut être réalisée dorénavant en prenant en compte les soins médicotechniques réellement pris en charge par l'établissement, tels qu'appréciés par l'outil Pathos (la charge en soins est estimée précisément grâce à un calcul de points attribués aux patients et additionnés par établissement et non plus déterminée sous une forme forfaitaire comme dans le cadre de Dominic).
|
L'outil Pathos
L'outil Pathos est un système d'information sur les niveaux de soins nécessaires pour assurer le traitement des pathologies dont souffrent les personnes âgées. Il a été élaboré par des experts, en partenariat avec le service médical de la Cnam, afin de disposer en quelque sorte de la « photographie » de l'état de santé d'une population à un moment donné. Le système Pathos permet : - d'identifier sur une liste pré-établie de cinquante « états pathologiques », celui ou ceux résumant le mieux la situation du patient le jour de l'enquête ; - de compléter la description de cet état clinique par un « profil de soins nécessaires », choisi parmi douze profils possibles. Ces douze profils (allant de soins très lourds à la simple surveillance médicale) ont été déterminés par un groupe de cliniciens, de gériatres, de psychiatres et de rééducateurs. Chaque état pathologique identifié est associé avec le profil de soins correspondant. Les cas de sujet âgés souffrant de multiples affections sont pris en compte grâce à un algorithme très complexe. Le rapprochement de cinquante états pathologiques avec douze profils de soins aurait conduit à un nombre de combinaisons trop important (six cents), dont beaucoup n'auraient pas correspondu à une réalité sur le plan clinique. Le choix a donc été fait d'individualiser pour chaque état pathologique les seuls profils de soins pertinents. Cette démarche a réduit à 236 le nombre des combinaisons possibles entre un état pathologique et un profil de soins. En définitive, le modèle Pathos permet de procéder à une analyse comparative détaillée des soins dispensés dans les structures accueillant les personnes âgées. |
La médicalisation des établissements doit se poursuivre pendant toute la durée du plan Solidarité-Grand Age, sur la base de nouvelles conventions dites de seconde génération. L'objectif recherché consiste à mettre en oeuvre une unité de référence de la dotation « soins » des établissements, le Gir moyen pondéré soins (GMPS), qui agrège le GMP (mesure de la charge de travail liée à la dépendance) et le PMP (Pathos moyen pondéré, mesure de la charge de travail liée aux soins médicaux apportés à la personne dépendante). Ce nouveau processus d'évaluation des ressources d'assurance maladie est mis en oeuvre progressivement. Il concerne en priorité les établissements dont le GMP est supérieur à 800 et ceux renouvelant leur convention en utilisant l'outil Pathos comme support. A l'horizon 2012, tous les Ehpad bénéficieront de cette nouvelle tarification.
• Des difficultés persistantes de mise
en oeuvre
- La tarification ternaire : un mécanisme source de blocages et perfectible
Avec le recul, on doit constater que la mise en place, à partir de la fin des années quatre-vingt-dix, du conventionnement tripartite n'a pas atteint son ambition de permettre une clarification des coûts et du champ de compétences de chacun des financeurs. Les pouvoirs publics ont d'abord été confrontés à trois problèmes principaux ainsi qu'à la structure ternaire elle-même :
- à l'usage, il n'est guère aisé d'attribuer tel ou tel poste de dépenses à l'une ou l'autre des sections. La répartition des coûts entre les trois tarifs fait donc l'objet de critiques récurrentes ;
- la réforme a été d'emblée dévoyée par un mécanisme baptisé « cliquet anti-retour », consistant à maintenir le niveau de financement que l'assurance maladie consacrait à chacun des établissements à la date du conventionnement ;
- le partage de la prise en charge des salaires des aides soignants, à raison de 70 % sur le tarif « soins » et de 30 % sur le tarif « dépendance » représente un facteur de complexité et de blocage , dans le contexte de médicalisation des Ehpad. Faute de moyens suffisants, certains départements peuvent être réticents à accroître leurs charges en participant au financement du coût du relèvement des taux d'encadrement en établissement.
Au total, le schéma de tarification ternaire apparaît peu satisfaisant parce qu'il induit presque inévitablement un risque de « jeu du mistigri » entre l'Etat, l'assurance maladie et les collectivités territoriales. Peut-être est-il même illusoire de vouloir bâtir un partage des coûts en l'absence de véritable comptabilité analytique dans les établissements et de volonté de parvenir à une connaissance précise de la part revenant à chacun ?
Une nouvelle réflexion d'ensemble sur la répartition des charges mériterait d'autant plus d'être ouverte que l'analyse des comptes administratifs et des budgets des Ehpad montre que, dans la très grande majorité des cas, les sections « dépendance » et « hébergement » sont déficitaires, tandis que la section « soins » est excédentaire.
- Un processus de conventionnement ralenti par les établissements bénéficiant d'une rente de situation au titre du forfait soins
Jusqu'à une date très récente, certains Ehpad disposant d'une allocation très favorable en ressources d'assurance maladie ont pu rester à l'écart du processus de conventionnement tripartite.
En effet, si le secteur des personnes âgées apparaît globalement sous-doté en moyens, entre 20 % et 25 % des établissements bénéficient de rentes de situation « historiques » puisqu'ils ont, à service rendu comparable (évalué sur la base de l'indicateur Gir moyen pondéré soins qui s'appuie sur l'outil Pathos), une dotation supérieure à ce que donnerait la stricte application des mêmes équations tarifaires pour toutes les structures. Telle est la situation de la majorité des USLD et des maisons de retraite hospitalières rattachées à des CHU ou à des hôpitaux de grande taille.
Ces établissements n'avaient naturellement aucun intérêt à mettre fin à cette situation avantageuse pour eux. Il a donc fallu enclencher un processus destiné à les y contraindre. Mais la démarche sera nécessairement longue et complexe.
L'article 69 de la loi de financement de la sécurité sociale pour 2008, on l'a vu, vise à réduire ces distorsions, en renforçant le principe de convergence tarifaire par un gel des dotations des établissements non conventionnés.
Par ailleurs, il pose le principe d'une convergence progressive en imposant à la CNSA, parmi les clés de répartition des enveloppes régionales de dépenses de soins (OGD), « l'objectif de réduction des inégalités dans l'allocation des ressources entre établissements et services relevant des mêmes catégories ». Pour réaliser cet objectif, les dotations peuvent « prendre en compte l'activité et le coût moyen des établissements et services » déterminés grâce à l'outil Pathos. Le décret d'application de ce dispositif n'a toutefois pas encore été publié.
Face à l'ampleur des écarts constatés (dans une proportion de 1 à 3), la réalisation de la convergence pourrait prendre encore de nombreuses années. Lors de son audition par la mission 159 ( * ) , Valérie Létard, secrétaire d'Etat chargée de la solidarité, a ainsi évoqué l'éventualité d'un délai de huit années. Ce délai, qui a au moins le mérite d'avoir été envisagé, paraît relativement long à la mission, qui rappelle qu'il s'agit de mettre un terme à des rentes de situation injustifiées.
Le gain global à attendre de la mise en place d'un processus de convergence a été chiffré à 350 millions d'euros par la mission « Solidarité » dans le cadre de la révision générale des politiques publiques.
c) Poser la question de l'absence de gouvernance des dépenses d'assurance maladie en établissement
Compte tenu de l'éclatement des responsabilités entre les acteurs institutionnels, les missions de gestion du risque et de contrôle des dépenses des établissements sociaux et médicosociaux ne sont pas exercées dans des conditions satisfaisantes.
Lors de son audition par la mission, le directeur de la Cnam 160 ( * ) soulignait ainsi que, même si l'assurance maladie contribue pour une part prépondérante au financement des dépenses de l'Ondam médicosocial, elle apparaît de fait comme une « boîte aux lettres financière ». Outre des modalités de pilotage très minimalistes, le système actuel induit des risques de double facturation dans les Ehpad, certains actes pouvant être pris en charge une première fois dans le cadre des forfaits soins, et une seconde fois dans le cadre du remboursement des soins de ville.
Cette attitude quelque peu en retrait de la Cnam, eu égard à la complexité des circuits financiers de la dépendance et de son aspect « périphérique » par rapport à son coeur d'activité, apparaît pour le moins singulière. Les masses financières en jeu mériteraient à l'évidence un meilleur suivi de sa part, ainsi qu'un approfondissement des contrôles.
D'autres « anomalies » témoignent en effet de l'ampleur du problème d'efficience des dépenses d'assurance maladie en Ehpad, ainsi d'ailleurs que dans les Ssiad :
- le forfait global pour tous les soins concerne aujourd'hui encore moins de 15 % des Ehpad (la proportion des établissements conventionnés disposant d'une pharmacie à usage intérieur se limite par ailleurs à 21 %). L'écrasante majorité des établissements sont donc financés selon un forfait soins partiel n'incluant ni les médicaments, ni les honoraires médicaux. Ce système est contraire à la logique de tarification à l'activité en vigueur dans les hôpitaux ;
- la règle dite du « per capita » consacre un principe contestable, puisque le taux d'encadrement des unités de soins de longue durée est conservé, même lorsque les lits sont transformés en lits d'Ehpad ;
- la tarification des Ssiad n'établit pas de distinction en fonction du niveau de dépendance du bénéficiaire, ce qui incite à privilégier les patients en Gir 3-4, au détriment de ceux classés en Gir 1-2.
d) Promouvoir l'impératif d'une meilleure coordination entre les secteurs sanitaire et médicosocial
La qualité de la prise en charge des personnes âgées en perte d'autonomie suppose la coordination étroite des interventions entre les différents acteurs de la politique de la dépendance qui, à l'évidence, n'apparaît guère satisfaisante sur le terrain. Comme l'ont souligné devant la mission les participants au projet expérimental Prisma 161 ( * ) , on doit constater que les dispositifs actuels occasionnent de fréquents phénomènes de « rupture de soins ».
|
Le « choc des ruptures » : un
exemple de parcours
« Une femme âgée de quatre-vingt-treize ans, valide et vivant seule à son domicile parisien, a été hospitalisée en urgence, en raison d'une pathologie pulmonaire, dans un service de court séjour. Plusieurs examens médicaux, à l'issue d'attentes multiples, ont été pratiqués, mais sans admission au service gérontologique de l'hôpital ou dans un Ehpad. La malade a été finalement admise dans un service de médecine générale d'un autre hôpital qui, une semaine plus tard, a imposé un retour au domicile, jugeant que son état de santé ne justifiait plus une hospitalisation, la personne n'étant cependant alors plus autonome. La famille a dû chercher dans l'urgence une solution d'aide à domicile sans appui des services sociaux de l'hôpital. Elle a fait appel à l'association d'aide à domicile de l'arrondissement. Le dispositif mis au point comportait six gardes de nuit par semaine par une assistante de vie et huit heures de présence par jour durant cinq jours d'une autre assistante, la famille prenant le relais pendant la fin de semaine. « Ce système relativement efficace a duré peu de temps car la personne s'est fracturé le col du fémur. Elle a été hospitalisée en urgence, à nouveau dans un service de médecine générale, puis transférée au service de chirurgie orthopédique. Après un séjour de douze jours, l'hôpital a décidé le retour au domicile. « Un établissement de soins a néanmoins été trouvé avec l'aide de l'assistante sociale de l'hôpital, afin d'entreprendre une rééducation fonctionnelle limitée. L'intéressée y est restée quarante-cinq jours, tandis qu'un système d'aide à domicile était mis en place (adaptation dans l'appartement, acquisition d'un déambulateur, séances de massage). La famille a réactivé le système d'assistance à domicile (avec la même association et selon les mêmes modalités que précédemment). Ce système a fonctionné pendant dix mois. A la suite d'un congé de maladie de l'assistante de vie qui n'a pas été remplacée, l'essai a été tenté par la personne âgée de vivre seule durant la journée avec l'aide d'une de ses filles. Cette situation dure encore, rythmée par des visites à domicile, tous les deux ou trois mois, du médecin traitant. « Aucun dossier de demande d'Apa n'a été constitué. L'intéressée n'a pas souhaité non plus faire l'objet d'une évaluation à domicile, compte tenu de son niveau de ressources. Plusieurs organismes de retraite ont été sollicités pour prendre en charge des services complémentaires d'aide à cette personne dépendante : ils ont soit répondu par la négative, soit indiqué qu'ils ne géraient que des fonds sociaux d'un niveau limité, ou que l'intervention d'une aide ménagère après une intervention chirurgicale était limitée à une période de trente jours. « La situation particulière analysée ci-dessus met en évidence plusieurs dysfonctionnements dans la coordination des interventions, notamment une articulation insuffisante entre le secteur sanitaire et le secteur médicosocial qui ne garantit pas la continuité de la prise en charge. Cet exemple fait ressortir l'intérêt de services polyvalents d'aide et de soins et le rôle de coordination des Clic. » Source : Rapport de la Cour des comptes sur les personnes âgées dépendantes - novembre 2005. |
Ce constat illustre la nécessité de simplifier l'articulation entre le secteur sanitaire et le secteur médicosocial, dans l'intérêt des personnes âgées qui sont trop souvent « ballottées » de l'un à l'autre sans aucune cohérence d'ensemble et en-dehors de toute rationalité, mais également dans l'intérêt des finances publiques.
Le directeur général de l'action sociale a mis en avant la réussite de plusieurs expériences concrètes, réalisées par des acteurs de terrain et illustrant les fortes potentialités du travail en réseau 162 ( * ) . Même si de telles démarches restent encore rares, voire exceptionnelles, car elles proviennent d'initiatives locales, il s'est déclaré convaincu que les 32 000 établissements sociaux et médicosociaux de France ne peuvent continuer à s'ignorer les uns les autres. Multiplier les structures de coopération rendrait possible des redéploiements de moyens ainsi que le développement de l'évaluation des pratiques professionnelles.
Il s'agit à l'évidence d'un enjeu essentiel des futures ARS , dont le gouvernement a prévu qu'elles seraient compétentes conjointement dans le champ sanitaire et dans le champ médico-social. Trois rapports officiels 163 ( * ) publiés récemment soulignent la nécessité de cette démarche, sans toutefois trancher sur les modalités précises d'intervention des ARS dans le domaine médico-social.
A court terme, les priorités devraient avant tout consister :
- à étudier comment il serait possible de parvenir à une meilleure articulation des Sros, des Priac et des schémas gérontologiques 164 ( * ) , tout en préservant et en affirmant le rôle prééminent des départements en matière de prise en charge des personnes âgées ;
- à procéder à l'évaluation de démarches expérimentales comme le projet Prisma qui vient d'être lancé avec l'aide de la CNSA et de la direction générale de la santé.
e) S'interroger sur l'évolution du rôle de la CNSA
La question de la gouvernance et de l'efficacité des dépenses publiques conduit également à s'interroger sur l'évolution du rôle de la CNSA. D'un point de vue opérationnel, cet organisme fait en effet largement doublon avec les administrations centrales, tout en exerçant de plus en plus fréquemment un rôle d'intermédiaire auprès des départements. Or, au niveau local, les conseils généraux ne savent plus très bien qui représente l'Etat et se demandent s'il s'agit de la CNSA, des Drass ou des Ddass. La situation actuelle nécessite donc une clarification. Dans son rapport annuel 2007, la CNSA revendique d'ailleurs pour elle-même 165 ( * ) :
- la possibilité d'exercer une mission « d'appui à la qualité du service » auprès des conseils généraux, y compris dans le domaine de l'aide apportée aux personnes âgées ;
- mais aussi, un rôle accru - sous forme d'un pouvoir de proposition - dans la détermination des critères de péréquation pour l'attribution des dotations et leur répartition entre les départements ;
- le pilotage des crédits de l'Ondam et de la gestion du risque sur l'enveloppe soins.
Le rapport d'Hélène Gisserot recommandait d'ailleurs lui aussi de confier à la CNSA un pouvoir réglementaire délégué 166 ( * ) important en ce qui concerne les grilles d'entrée dans l'Apa, les barèmes de la prestation, la revalorisation de ses plafonds et la définition de ses critères de péréquation.
De telles perspectives aboutiraient à placer l'Etat dans un rôle de stratège et non plus de gestionnaire, tout en posant la question de la répartition des pouvoirs avec le législateur et les conseils généraux.
Il est toutefois incontestable que la CNSA doit prendre toute sa place comme agence nationale chargée du cinquième risque, ce qui suppose, au minimum, que les zones de friction existant avec les administrations centrales sur ce champ de compétences soient réduites.
f) Répondre au problème des retards pris par les mises en chantier et les créations de nouvelles places
La pénurie de places en Ehpad a été évoquée à de nombreuses reprises lors des travaux de la mission. Ce problème conduit à s'interroger sur les retards considérables pris par les mises en chantier.
De fait, la création des établissements publics ou privés accueillant des personnes âgées obéit à une procédure relativement lourde subordonnée à une autorisation délivrée pour une durée de quinze ans (article L. 313-1 du code de l'action sociale et des familles), après avis du comité régional de l'organisation sociale et médicosociale (Crosm). Cette autorisation est accordée si le projet répond aux conditions énumérées dans le cadre de l'article L. 313-3 du même code 167 ( * ) :
- par le président du conseil général, lorsque les prestations dispensées par l'établissement sont susceptibles d'être prises en charge par l'aide sociale départementale ;
- par l'autorité compétente de l'Etat, dans le cas où les prestations versées peuvent être prises en charge par l'Etat ou l'assurance maladie ;
- conjointement par l'autorité compétente de l'Etat et le président du conseil général lorsque ces prestations sont susceptibles d'être prises en charge pour partie par les organismes de sécurité sociale et pour partie par le département (article L. 313-3), ce qui est le cas des établissements médicalisés d'hébergement pour personnes âgées dépendantes.
L'habilitation à recevoir des bénéficiaires de l'aide sociale est accordée aux établissements publics ou privés par le président du conseil général (article L. 313-8-1).
Devant la mission d'information, Valérie Létard, secrétaire d'Etat chargée de la solidarité, a particulièrement insisté sur la nécessité que les autorisations nouvelles accordées par les pouvoirs publics se traduisent par des créations effectives de places pour les usagers 168 ( * ) . Elle a précisé que le Gouvernement entend pour cela agir sur plusieurs leviers , en premier lieu, la mise en oeuvre d'enveloppes de financement anticipées et d'aides à l'investissement , délivrées par la CNSA.
Parallèlement, les pouvoirs publics souhaitent accélérer et améliorer la procédure d'autorisation des établissements et services médicosociaux, notamment en revoyant le rôle des Crosms. L'objectif consiste à mettre en place une procédure « d' appels à projets permettant de faire émerger des solutions innovantes » . Le Gouvernement réfléchit aussi à la conception d'un cadre pluriannuel d'autorisation qui fait aujourd'hui défaut.
Ces nouvelles procédures apparaissent d'autant plus nécessaires que les modalités actuelles d'instruction des dossiers de création de structures d'hébergement aboutissent fréquemment à des résultats paradoxaux. De fait, les propositions tendant à ouvrir des places supplémentaires sont réalisées à l'initiative des opérateurs. Il existe de nombreux cas de figure possibles. L'adéquation spontanée de l'offre à la demande de la population n'est pas garantie. D'où l'idée d'inverser la démarche en confiant aux personnes morales de droit public le soin de procéder par un mécanisme d'appels à projets permettant de s'assurer que leurs besoins seront pris en compte.
Par ailleurs, chaque proposition formulée par un opérateur fait l'objet d'un examen approfondi de la part des services de l'Etat. Or, beaucoup de ces projets sont « mal ficelés ». Des moyens administratifs importants sont donc mobilisés en pure perte. Lorsqu'une autorisation de création est accordée, le bénéficiaire dispose d'un délai de trois ans. Une « course contre la montre » est alors lancée pour rassembler les financements publics et privés nécessaires, recruter les personnels et mener à bien les travaux. Les enveloppes de financement anticipées accordées avant l'ouverture des locaux, ainsi que les aides à l'investissement ont précisément pour objet de limiter au maximum les risques d'échec.
g) Permettre un contrôle du Parlement aujourd'hui très insuffisant
Le sujet de la gouvernance et de l'efficacité des dépenses publiques conduit enfin à souligner l'insuffisance du contrôle du Parlement sur les crédits de la dépendance. La situation actuelle apparaît en effet triplement préjudiciable en raison :
- de l'absence , dans le cadre des documents budgétaires, d'un véritable compte de la dépendance à laquelle s'ajoutent les problèmes de définition du champ de cette notion, comme l'a souligné le rapport Gisserot 169 ( * ) . Rolande Ruellan, présidente de la sixième chambre de la Cour des comptes, a toutefois estimé lors de son audition que cette démarche s'inspirant de ce qui existe pour le handicap, supposerait une amélioration préalable des circuits d'information 170 ( * ) ;
- de l'éclatement des débats du projet de loi de financement de la sécurité sociale entre de nombreux enjeux différents, dans un contexte où l'Ondam voté par le Parlement ne comprend pas la totalité des montants destinés aux établissements et services aux personnes dépendantes ;
- de l'extrême complexité des circuits de financement caractérisés par la double comptabilisation des crédits d'assurance maladie. Dans le même ordre d'idées, le détail des clés de répartition de la CSA et de la CSG entre les différentes sections du budget de la CNSA 171 ( * ) apparaît quasiment incompréhensible pour le profane.
En définitive, il est sans doute nécessaire de rétablir une plus grande clarté de l'approche du secteur médicosocial dans le cadre de l'examen du projet de loi de financement de la sécurité sociale. Cette démarche supposerait a minima de revoir la loi organique n° 2005-881 du 2 août 2005 pour permettre à la loi de financement de voter un tableau d'équilibre pour le risque « perte d'autonomie » 172 ( * ) , avec éventuellement une séparation de la partie « personnes âgées » et de la partie « handicap ».
II. ... DANS UN CONTEXTE HUMAIN ET FINANCIER SOUS FORTE CONTRAINTE
La prochaine réforme de la prise en charge de la perte d'autonomie interviendra dans un contexte à haut risque caractérisé par de grandes difficultés à dégager des fonds publics supplémentaires, ainsi que par l'inquiétude des familles déjà fortement sollicitées et encore relativement peu soulagées par un marché assurantiel qui demeure limité.
A. UNE DONNÉE INCONTOURNABLE : L'ABSENCE DE MARGES DE MANoeUVRE DES FINANCES PUBLIQUES
1. Des besoins additionnels de prise en charge considérables
Partant d'un niveau évalué par la Cour des comptes à environ 1 % de la richesse nationale, ce que confirment les analyses de la mission, le centre d'analyse stratégique estime que l'effort public consacré à la dépendance devrait progressivement augmenter pour atteindre 1,5 % du Pib en 2025 173 ( * ) . Ce niveau devrait être atteint à la veille du nouveau pic de croissance qui va voir arriver à l'âge de la dépendance la génération du baby-boom. On peut juger que ce pourcentage est et restera modeste. On doit aussi remarquer que la projection repose sur une augmentation de moitié de la part de la richesse nationale consacrée à la perte d'autonomie des personnes âgées, ce qui est considérable.
Pour répondre à ce défi, le rapport Gisserot envisageait trois scénarii 174 ( * ) :
- le premier consisterait à refuser toute nouvelle augmentation des prélèvements obligatoires, ce qui supposerait notamment de cibler l'Apa sur des publics prioritaires ;
- le deuxième scénario est conçu sur la base d'un accroissement modéré des dépenses consacrées à la dépendance (+ 2,5 % par an, en dehors de l'inflation) dans le but de maintenir à leur niveau actuel les prestations servies tout en développant de nouvelles prises en charge, notamment en matière d'aide à domicile. Ce schéma correspond dans ses grandes lignes à celui retenu par le plan Solidarité-Grand Age, sur la base des préconisations du centre d'analyse stratégique ;
- le troisième scénario repose sur une forte socialisation des coûts de la dépendance destinée à réduire au maximum le taux d'effort des ménages, ce qui impliquerait une augmentation de 5 % par an des dépenses publiques.
Face à de telles perspectives, il convient essentiellement de se demander si une progression de l'ampleur de celle prévue par le troisième scénario, voir aussi par le deuxième, demeurerait financièrement « soutenable ». La CNSA considère elle-même que « l'enjeu financier, même s'il n'apparaît pas hors de portée, est (...) sérieux » 175 ( * ) . Il est impossible en effet de faire abstraction du reste des dépenses de protection sociale. Or, les besoins de financement futurs des seules branches maladie et vieillesse de la sécurité sociale porteront sur des montants très élevés. Dans ce contexte, dégager ne serait-ce que l'équivalent de 0,5 point de la richesse nationale pour couvrir les dépenses additionnelles occasionnées par la perte d'autonomie des personnes âgées, représente un véritable défi qu'il ne faut pas sous-estimer .
2. La nécessité de conjurer un risque systémique pesant sur l'ensemble de la protection sociale
A l'occasion de leur audition par la mission, de nombreux experts 176 ( * ) ont considéré que le problème du financement du cinquième risque ne saurait être envisagé indépendamment des perspectives globales de financement de l'ensemble du système social, dont le redressement n'est pas encore acquis. La mission du Sénat partage totalement ce point de vue. De fait, le poids des prestations sociales dans le Pib place la France au deuxième rang des pays de l'OCDE après la Suède.
Comparaison du niveau des dépenses de protection
sociale
dans l'Union européenne en 2005
En % du Pib
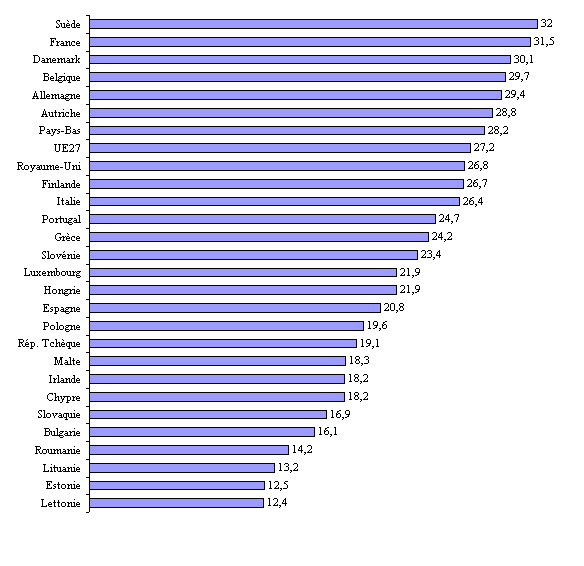
Ce poids s'est même encore accru de près de trois points au cours des quinze dernières années.
|
Poids des prestations sociales dans le Pib |
||
|
En points de Pib |
1990 |
2006 |
|
Santé |
9,1 % |
10,3 % |
|
Vieillesse - Survie |
11,2 % |
13,1 % |
|
Maternité - Famille |
2,9 % |
2,7 % |
|
Emploi |
2,3 % |
2,0 % |
|
Logement |
0,8 % |
0,8 % |
|
Pauvreté - Exclusion sociale |
0,2 % |
0,5 % |
|
Prestations totales |
26,5 % |
29,4 % |
|
Source : Drees, comptes de la protection sociale - Année 2006 |
||
Il serait particulièrement utile de disposer d'une évaluation prospective à long terme de l'évolution de l'ensemble des dépenses sociales. Les informations à ce sujet existent. Mais elles demeurent encore rares et dispersées, le conseil d'orientation des retraites (Cor) et le Haut Conseil pour l'avenir de l'assurance maladie (Hcaam) s'intéressant exclusivement à leur propre domaine de compétence. Une synthèse intéressante a néanmoins été réalisée dans le cadre du premier rapport du conseil d'orientation des finances publiques par son rapporteur Gilles Carrez. Cette première approche mériterait toutefois d'être régulièrement actualisée.
• Les estimations prospectives du Cor sur les
retraites
Selon les estimations réalisées dans le cadre du troisième rapport du Cor 177 ( * ) , les dépenses de retraite devraient s'accroître de l'équivalent de trois points de la richesse nationale en passant de 12,8 % du Pib aujourd'hui à près de 14 % en 2020, puis 16 % en 2050.
Sur la base d'hypothèses démographiques différentes (indice de fécondité plus élevé, espérance de vie légèrement plus courte, doublement du solde migratoire) conjuguées à une augmentation à un rythme particulièrement soutenu du taux d'emploi des seniors, l'actualisation de ces données publiée en novembre 2007 178 ( * ) table sur une croissance, par rapport au niveau actuel des pensions, limitée à environ deux points. Les dépenses de retraite pourraient ainsi culminer à 14,9 % du Pib en 2040 avant de revenir à 14,7 % en 2050. Il s'agit toutefois d'un scénario que l'on peut raisonnablement qualifier d'optimiste, notamment en raison du taux prévisionnel d'évolution de la productivité. 179 ( * )
• Les estimations du Haut Conseil pour
l'avenir de l'assurance maladie
Dans son rapport publié en juillet 2007, le Haut Conseil pour l'avenir de l'assurance maladie estime qu'en « fourchette basse, la progression « au fil de l'eau » porterait la consommation de soins et de biens médicaux à l'horizon 2025 à près de 10 % du Pib (contre 8,8 % actuellement). Le taux serait d'environ 11 % [en] haut de fourchette. » 180 ( * )
• L'évaluation prospective de l'OCDE
sur la santé et la dépendance
L'OCDE a mené à bien, en 2006, des travaux comparables à ceux du Cor et du Hcaam à l'horizon 2050. Deux scénarios ont été envisagés. Pour la France, l'impact du vieillissement de la population à cette échéance a ainsi été évalué à une augmentation comprise :
- entre 1,7 point et 3,5 points de Pib pour les dépenses de santé ;
- entre 1 point et 1,7 point de Pib pour les dépenses liées aux retraites et à la dépendance.
• Le premier rapport du Conseil d'orientation
des finances publiques
Le premier rapport du Conseil d'orientation des finances publiques, rédigé par Gilles Carrez et publié en février 2007, est consacré exclusivement à la question de l'impact à long terme du vieillissement de la population . Ce document souligne la nécessité de tirer toutes les conséquences de ce phénomène en matière de gestion publique. Après avoir relevé que la plupart des travaux réalisés en France ainsi que par les instituts européens évaluent à terme les besoins sociaux supplémentaires induits par l'évolution démographique de notre pays à l'équivalent de trois à quatre points de richesse nationale, il estime qu'il s'agit plutôt d'un minimum.
« Dans le pire des scénarios, c'est même un surcoût supplémentaire de plus de sept points [de Pib] qui pourrait être constaté. De telles projections sont évidemment entourées d'une part d'incertitude importante, liées à la démographie, l'environnement macroéconomique et aux comportements. Mais au final, elles font consensus sur un point : le vieillissement de la population va engendrer des dépenses supplémentaires importantes, et il ne faut pas compter sur la diminution du chômage, ou la baisse des dépenses d'éducation, pour en absorber le coût. Par conséquent, ces projections montrent la nécessité d'agir au plus vite pour assurer la soutenabilité de nos finances publiques. » 181 ( * )
3. Un niveau maximal de prélèvements obligatoires qui impose de faire des choix et de concevoir des redéploiements
L'ambition de créer un cinquième risque de protection sociale se heurte à la fois :
- au besoin de financement du plan Solidarité-Grand Age à l'horizon 2012, que l'on peut évaluer à 2 ou 3 milliards d'euros ;
- au niveau déjà très élevé du total des dépenses sociales et des prélèvements obligatoires ;
- aux déséquilibres accumulés par les quatre branches de sécurité sociales qui ont dépassé 100 milliards d'euros 182 ( * ) au total sur la période 1991/2007 ;
Evolution des comptes du régime général depuis 1988
(Solde consolidé des quatre branches de sécurité sociale [en millions d'euros])
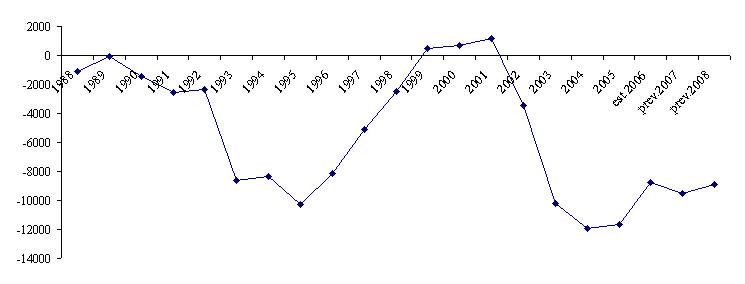
- à l'impossibilité d'accroître encore les contributions et les cotisations salariales, sauf à prendre le risque d'une dégradation de la compétitivité de notre économie. En termes de coût du travail, la France se situe en effet à la cinquième place de l'Union européenne devant même l'Allemagne. Avec un coût moyen horaire de 28,67 euros, notre pays se situe respectivement 15 % et 39 % au-dessus de la moyenne des quinze anciens et des vingt-sept membres actuels de l'Union européenne 183 ( * ) .
L'idée, évoquée avec insistance par certains observateurs et consistant à augmenter le taux de la CSG, ne serait ni souhaitable, ni « indolore » pour notre économie et pour le pouvoir d'achat des Français.
Il apparaît en outre indispensable de prendre en compte l'avertissement formulé par le premier rapport du conseil d'orientation des finances publiques soulignant que la poursuite « au fil de l'eau » des déséquilibres financiers des trente dernières années provoquerait un quasi-triplement de la dette publique qui pourrait atteindre presque 200 % du Pib à l'horizon 2050 184 ( * ) . Persister dans cette voie apparaît évidemment impossible.
Dans ce contexte, améliorer la protection de la population contre le risque de devenir dépendant suppose de définir au préalable des priorités .
Cette absence générale de marge de manoeuvre constitue la toile de fond du dossier de la perte d'autonomie : des redéploiements de ressources ainsi que de nouvelles économies semblent inévitables.
Le rapport annuel 2007 de la CNSA préconisant la création d'un droit universel à la compensation de la perte d'autonomie ne s'attarde guère ni sur le chiffrage, ni sur le mode de financement de la réforme dont il prône la mise en oeuvre. Cette impasse apparaît quelque peu préjudiciable, même si elle a sans doute facilité le consensus qui a présidé à l'élaboration du rapport. Or, il conviendrait, à l'inverse, de faire précéder toute analyse en matière de dépendance par une réflexion sur les moyens permettant de desserrer les contraintes financières qui limitent pour l'heure les perspectives de réforme.
B. UNE SOLLICITATION ACCRUE MAIS INÉGALE DES SOLIDARITÉS FAMILIALES
1. Le coût très élevé du reste à charge
Plusieurs participants aux auditions et tables rondes organisées par la mission ont regretté que la croissance des dépenses de l'Apa depuis 2002 résulte davantage de la progression du nombre des nouveaux demandeurs que de l'accroissement des montants moyens versés aux assurés sociaux. Cette situation aboutit à un coûteux saupoudrage des moyens disponibles, tout en laissant la prise en charge des situations individuelles les plus délicates à des niveaux trop bas. La mission du Sénat partage ce constat : le reste à charge demeure très, voire beaucoup trop, élevé pour de nombreuses familles. De la même manière, le nombre d'heures prises en charge par l'Apa apparaît souvent insuffisant pour les personnes dépendantes qui en ont le plus besoin 185 ( * ) .
a) A domicile
Au 31 décembre 2007 186 ( * ) , 662 000 personnes bénéficiaient de l'Apa à domicile. Le montant mensuel moyen du plan d'aide accordé dans ce cadre était de 493 euros, dont 82 euros en moyenne étaient laissés à la charge du bénéficiaire. Ainsi, le montant global du « ticket modérateur » de l'Apa à domicile pouvait être évalué en 2007 à 651 millions d'euros par an.
Ce montant ne représente cependant qu'une partie des restes à charge supportés par les familles. Il conviendrait d'y ajouter, d'une part, les dépenses qui ne sont pas prises en compte dans le plan d'aide de l'Apa ; d'autre part, celles supportées par les personnes âgées dépendantes qui ont décidé de ne pas recourir à l'Apa ou de n'utiliser qu'une partie du plan d'aide. Ces dépenses sont cependant difficiles à évaluer, mais on constate pour certaines catégories de bénéficiaires un phénomène de saturation des plans d'aide, signe que ces derniers peuvent ne pas être suffisants pour couvrir les charges liées à la perte d'autonomie 187 ( * ) .
b) En établissement
Pour les personnes placées en établissement, deux éléments doivent être pris en compte pour évaluer le montant des restes à charge des familles : d'une part, la part du forfait « dépendance » non prise en charge par l'Apa ; d'autre part, le tarif journalier d'hébergement .
Le montant mensuel moyen du reste à charge sur le forfait dépendance était évalué au 31 décembre 2007 à 141 euros 188 ( * ) . Le nombre de personnes âgées accueillies en établissement et bénéficiant de l'Apa était de 416 000. Le montant global du « ticket modérateur » du forfait dépendance s'élevait donc en 2007 à 703 millions d'euros par an . Il est plus difficile en revanche d'évaluer le forfait hébergement devant être acquitté par les familles. Les prix d'hébergement sont en effet fixés de façon différente selon que l'établissement est ou non habilité à l'aide sociale 189 ( * ) . Leur montant varie aussi de façon importante d'un département à l'autre.
Dans son rapport de novembre 2005, la Cour des comptes avait fondé son étude sur un échantillon de dix départements. Les forfaits d'hébergement s'échelonnaient en 2004 entre 1 090 euros et 1 819,50 euros. Au cours de son audition 190 ( * ) , le directeur de la DGAS a évalué à environ 1 500 euros le coût moyen mensuel de l'hébergement. Rapproché des 408 000 personnes âgées dépendantes placées en établissement en 2007, il permet de calculer le montant global du reste à charge relatif aux frais d'hébergement, soit 7,34 milliards d'euros .
Il convient d'en retrancher le montant net global de l'aide sociale à l'hébergement (ASH) évalué à 1,04 milliard en 2007 et des aides personnelles au logement versées par les caisses d'allocations familiales, soit 568 millions d'euros. Le reste à charge global relatif aux frais d'hébergement peut ainsi être estimé à 5,73 milliards d'euros 191 ( * ) .
La mission a pu avoir communication de données de 2007 permettant d'évaluer le surplus éventuel correspondant à la différence entre les montants à la charge de la personne âgée hébergée en établissement (ticket modérateur et tarif d'hébergement réunis) et ses ressources propres.
Un premier tableau confirme que le reste à charge 192 ( * ) est, en moyenne, supérieur à 1 600 euros par mois (1 500 euros d'hébergement et plus de 100 euros de ticket modérateur) , mais avec de très grandes dispersions selon le type de lieu d'accueil. Les coûts sont sensiblement plus élevés dans le secteur lucratif privé, qui représente 70 % des créations de places sur la période récente.
|
Estimation du reste à charge mensuel pour la personne âgée selon le type d'établissement |
|||||
|
(en euros) |
|||||
|
Maison de retraite privée à but lucratif |
Maison de retraite privée à but non lucratif |
Maison de retraite publique autonome |
Maison de retraite publique hospitalière |
Ensemble des maisons de retraite |
|
|
Moyenne |
2 097 |
1 552 |
1 390 |
1 464 |
1 617 |
|
Premier décile |
1 400 |
1 200 |
1 037 |
1 100 |
1 160 |
|
Premier quartile |
1 700 |
1 364 |
1 250 |
1 250 |
1 310 |
|
Médiane |
2 005 |
1 523 |
1 400 |
1 421 |
1 500 |
|
Troisième quartile |
2 400 |
1 745 |
1 537 |
1 600 |
1 820 |
|
Dernier décile |
3 000 |
2 000 |
1 800 |
1 863 |
2 280 |
|
Source : Enquête réalisée en 2007
auprès des résidents des établissements
d'hébergement pour personnes âgées
|
|||||
Un second tableau révèle qu'en moyenne, le montant du reste à charge est plus important que les ressources du pensionnaire en établissement jusqu'à des niveaux de revenus approchant 2 000 euros par mois. En conséquence, près de 80 % des personnes en Ehpad doivent faire appel aux ressources de leurs proches pour financer leur prise en charge .
|
Estimation du reste à charge mensuel selon le niveau de revenus mensuels (en euros) |
||||||
|
|
Moins de 600 euros |
De 600 à 900 euros |
De 900 à 1 500 euros |
De 1 500 à 2 300 euros |
De 2 300 à 3 000 euros |
Plus de 3 000 euros |
|
Moyenne |
1 344 |
1 441 |
1 555 |
1 721 |
1 999 |
2 370 |
|
1 er décile |
850 |
1 000 |
1 150 |
1 300 |
1 400 |
1 451 |
|
1 er quartile |
1 200 |
1 200 |
1 300 |
1 479 |
1 614 |
1 827 |
|
Médiane |
1 375 |
1 400 |
1 500 |
1 680 |
1 982 |
2 300 |
|
3 ème quartile |
1 600 |
1 600 |
1 745 |
2 000 |
2 300 |
2 897 |
|
Dernier décile |
1 982 |
1 880 |
2 100 |
2 250 |
2 623 |
3 300 |
|
Source : Enquête réalisée en 2007 auprès des résidents des établissements d'hébergement pour personnes âgées (hors USLD et logement foyer) ne bénéficiant pas de l'aide sociale à l'hébergement |
||||||
Pour un revenu médian de 1 100 euros, on voit que le reste à charge atteint 400 euros (1 555 euros de reste à charge pour la tranche de revenus allant de 900 à 1 500 euros - 1 500 euros de reste à charge pour les revenus situés à la médiane de cette tranche). Encore ne s'agit-il là que d'une moyenne qui ne tient compte ni du sexe (les femmes perçoivent en moyenne des retraites plus faibles que celles des hommes), ni du lieu d'hébergement (le secteur lucratif privé apparaît beaucoup plus cher que les structures associatives et publiques).
Le tarif hébergement représente aujourd'hui environ 60 % des charges en Ehpad, le tarif soins 30 % et le tarif dépendance 10 % du fait d'une répartition qui laisse notamment à la charge des pensionnaires le financement même des maisons de retraite.
|
Régime tarifaire des établissements
d'hébergement
|
||
|
Tarif hébergement |
Tarif soins |
Tarif dépendance |
|
Administration générale |
Soins de base (entretien, hygiène, confort) |
Aide et surveillance pour les actes de la vie quotidienne |
|
Amortissement des investissements et frais financiers |
||
|
Accueil hôtelier |
Surcoûts hôteliers liés à la dépendance |
|
|
Restauration |
||
|
Entretien |
||
|
Animation |
||
|
Service social |
||
|
100 % des dépenses afférentes aux personnels administratifs généraux |
70 % des dépenses afférentes aux aides soignantes et aux aides médicopsychologiques |
30 % des dépenses afférentes aux aides soignantes et aux aides médicopsychologiques |
|
100 % des dépenses afférentes aux auxiliaires médicaux (psychomotricien, orthophoniste, kinésithérapeute, pédicure-podologue, diplômés d'Etat), aux pharmaciens et médecins |
||
|
70 % des dépenses afférentes aux agents de service |
30 % des dépenses afférentes aux agents de service |
|
|
Tarif unique (possibilité de modulation selon les prestations choisies) |
Plusieurs tarifs selon le niveau de dépendance |
Plusieurs tarifs selon le niveau de dépendance |
|
Etablissements habilités à recevoir des bénéficiaires de l'aide sociale* : tarif arrêté par le président du conseil général Autres établissements : tarification libre |
Tarifs arrêtés par le préfet (avis de la caisse régionale d'assurance maladie) |
Tarifs arrêtés par le président du conseil général |
|
* Cette habilitation est accordée par le conseil général Source : rapport d'information de la Mecss de l'Assemblée nationale sur le financement des établissements d'hébergement des personnes âgées - présentée par Paulette Guinchard, députée - mai 2006 |
||
Les investissements effectués pour moderniser les maisons de retraite constituent effectivement l'une des principales causes d'augmentation du prix payé par les résidents.
Les critiques émises à ce sujet par la Mecss de l'Assemblée nationale 193 ( * ) ont été en partie prises en compte par les pouvoirs publics. Le décret n° 2007-1554 du 31 octobre 2007 relatif à la compensation des surcoûts d'exploitation en matière de frais financiers et d'amortissement dans les établissements et services sociaux et médicosociaux (pris en application de l'article 86 de la loi de financement de la sécurité sociale pour 2007) a ainsi permis la prise en charge par l'assurance maladie d'une partie des intérêts des emprunts immobiliers.
D'autres mesures récentes ont, elles aussi, réduit les charges pesant sur les familles. Depuis 2006, les Ehpad ont accès aux prêts locatifs sociaux (PLS), jusque-là réservés aux structures destinées à accueillir des personnes suffisamment autonomes pour accéder à un logement privatif. Ils bénéficient également de l'exonération de la taxe foncière pour une durée de vingt-cinq ans. Par ailleurs, le PLS ouvre droit à l'allocation personnalisée au logement (APL) pour les résidents.
L'article 45 de la loi n° 2007-290 du 5 mars 2007 instituant le droit au logement opposable et portant diverses mesures en faveur de la cohésion sociale, a mis en oeuvre un taux réduit de TVA à 5,5 % pour les travaux de transformation, d'aménagement, d'entretien ou de construction pour les établissements agissant sans but lucratif accueillant des personnes âgées et des personnes handicapées 194 ( * ) .
Enfin, les collectivités locales (départements et communes) interviennent également pour réduire le coût du foncier en offrant les terrains ou bien peuvent verser des subventions d'investissement.
L'impact de ces mesures n'est pas négligeable. Il n'en demeure pas moins que le reste à charge demeure trop élevé par la plupart des familles.
2. Des besoins encore mal évalués et mal pris en compte
Le défi que représente l'avenir de la prise en charge de la dépendance consistera surtout à répondre de la meilleure façon possible à des problèmes humains particulièrement sensibles et souvent même dramatiques. Parmi les nombreuses difficultés mises en avant à l'occasion des auditions et des déplacements de la mission, il convient de souligner en particulier les disparités, pour partie inexpliquées, entre les départements en ce qui concerne le niveau de recours à l'Apa, la saturation des plans d'aide, ainsi que le ciblage défaillant des aides publiques.
a) Des disparités géographiques
La direction de la recherche, des études, de l'évaluation et des statistiques (Drees) 195 ( * ) a procédé à deux analyses successives des disparités départementales en matière d'allocation personnalisée d'autonomie.
A la fin de l'année 2003, le rapport entre les bénéficiaires de l'Apa et le nombre d'habitants de soixante-quinze ans et plus variait de un à trois suivant les départements. Mais les statisticiens publics estimaient que les différences de structures sociodémographiques expliquaient environ 60 % de ces écarts. Les allocataires du minimum vieillesse, les ouvriers et les agriculteurs constituent les catégories qui ont le plus souvent recours à l'Apa. C'est donc logiquement dans les départements où l'on constate une relative surreprésentation de ces catégories sociales que l'on trouve relativement plus de bénéficiaires de l'Apa. En revanche, les écarts d'espérance de vie entre les départements ne semblent pas avoir d'impact spécifique.
En termes de montant moyen des plans d'aide, les disparités apparaissaient plus limitées, dans la mesure où le ratio entre les valeurs départementales les plus élevées et les plus faibles s'établissait à 1,5 pour 1 en Gir 1 et 4, à 1,3 pour 1 en Gir 2 et à 1,4 pour 1 en Gir 3.
Ces estimations ont été actualisées à la date du 31 décembre 2006. En moyenne nationale, on dénombrait alors 193 bénéficiaires de l'Apa pour mille habitants de soixante-quinze ans ou plus , avec une différence assez nette entre les Yvelines (113 pour mille) et la Corse du Sud (390 pour mille) 196 ( * ) . Dans dix départements, ce ratio était inférieur à 162 pour 1 000 tandis que dans dix autres, il était supérieur à 242. Ces écarts seraient imputables à plus de 40 % à la structure sociodémographique des départements et à hauteur de 16 % au niveau de leur potentiel fiscal (le nombre de bénéficiaires de l'Apa ayant tendance à diminuer quand le potentiel fiscal augmente). Mais pour le reste, on ignore les raisons de telles différences. Ce constat conduit donc à poser une nouvelle fois la question des modalités d'utilisation de la grille Aggir et de sa faible reproductibilité entre ses utilisateurs.
b) Des phénomènes de « saturation » des plans d'aide
L'Apa est attribuée en fonction d'un plan d'aide personnalisé exprimé en nombre d'heures d'aide, dans la limite de plafonds nationaux pour chaque Gir. Or, ces plafonds sont plus souvent atteints pour les personnes lourdement dépendantes (Gir 1 et 2) ou isolées ainsi que pour les personnes atteintes de maladies neurodégénératives : on parle alors de phénomène de « saturation ».
Toutes choses égales par ailleurs, une personne en Gir 1 a, en effet, quatre fois plus de chances de voir son plan d'aide saturé qu'une personne en Gir 4. Les personnes vivant seules ont des plans d'aide deux fois plus souvent saturés que les personnes vivant en couple. Par contre, le ticket modérateur ne semble pas avoir d'effet dissuasif sur le niveau de l'aide : le risque de saturation du plan ne dépend pas du revenu.
Par ailleurs, le caractère mensuel de l'Apa ne permet pas de financer les opérations coûteuses (aménagement du logement, aides techniques importantes), sauf à en étaler le paiement sur plusieurs mois, avec pour conséquence inévitable de réduire les aides humaines.
c) Un mode d'indexation a minima des plans d'aide
En l'état actuel du droit, les plafonds nationaux des plans d'aide de l'Apa sont revalorisés chaque année afin de compenser le rythme d'inflation, ce qui a déjà, en soi, pour effet d'éroder le « pouvoir d'achat » des plans puisqu'ils servent essentiellement à financer des salaires et que ceux-ci obéissent à une dynamique plus forte que celle des prix à la consommation. En outre, après avoir été établi par l'équipe médicosociale, le montant du plan d'aide individuel reste, quant à lui, stable en euros courants, alors que le coût horaire des salaires, qui constituent l'essentiel des charges du plan d'aide, augmente chaque année. La variable d'ajustement est alors la réduction du volume horaire et des aides apportées à la personne dépendante.
Par ailleurs, les conseils généraux versent l'Apa en fonction du nombre d'heures prescrites et de leur tarif horaire de référence agréé. Si l'aide est assurée par des organismes dont le taux horaire est supérieur au tarif de référence agréé par le conseil général, la différence s'ajoute au ticket modérateur. Dans ces conditions, la réduction du volume horaire s'impose là aussi comme la variable d'ajustement naturelle de l'Apa. Or, ce cas de figure semble fréquent.
A l'occasion de leurs déplacements dans les départements, l'attention des membres de la mission a en particulier été attirée sur l'existence de structures associatives pratiquant des tarifs très élevés, sans contrôle possible des présidents de conseils généraux 197 ( * ) . Or, dans ce cas de figure, le conseil général ne dispose d'aucun instrument de régulation pour intervenir et peut se voir reprocher par les bénéficiaires l'insuffisance du plan d'aide.
3. Un ciblage inéquitable des aides publiques à l'hébergement
On l'a vu, près de 80 % des personnes en établissement doivent faire face à un reste à charge, alors que la dépense publique dirigée vers les Ehpad représente pourtant des sommes importantes. Ce phénomène est doublé d'un ciblage inéquitable des aides publiques à l'hébergement qui conduit à pénaliser les « classes moyennes » disposant d'un revenu situé autour du niveau médian.
On constate en particulier :
- que l'Apa n'est pratiquement pas dégressive en fonction du revenu jusqu'à 2 200 euros par mois ; elle ne l'est pas non plus du tout dans les établissements à dotation globale ;
- que les aides au logement (APL/ALS), dont le coût, pour le public dépendant, s'élève en 2007 à 568 millions d'euros, sont en revanche fortement dégressives et s'annulent à partir de 1 100/1 300 euros de revenus mensuels. Ces aides présentent en outre un caractère relativement injuste, dans la mesure où leur versement peut dépendre du statut de l'établissement, selon que celui-ci est conventionné ou non ;
- l'aide fiscale aux personnes hébergées en établissement, qui représente un coût de 120 millions d'euros pour l'Etat et dont l'effet maximum est atteint autour de 2 200/2 700 euros de revenus mensuels, ne bénéficie par définition qu'aux personnes acquittant l'impôt sur le revenu.
En définitive, cette accumulation d'aides bénéficie au haut et au bas de l'échelle des ressources 198 ( * ) , alors que le plus grand nombre de résidents dispose d'un revenu mensuel se situant en moyenne autour de 1 000/1 200 euros, c'est-à-dire au niveau où le montant total d'aides est le plus faible . Pour les personnes hébergées en Ehpad, il existe donc ce qu'il est convenu d'appeler une « courbe en U ».
4. La perspective d'une montée en valeur des patrimoines dans un contexte néanmoins d'accroissement sensible des disparités entre les personnes âgées
L'évolution des dépenses restant à la charge des familles mérite d'être appréhendée en se fondant sur trois principaux éléments d'appréciation :
- les perspectives de croissance non négligeables du patrimoine des retraités, du moins pour les classes d'âges nées jusqu'à la fin des années cinquante ;
- inversement, le faible dynamisme du niveau prévisionnel des pensions au cours des prochaines décennies. Le mode d'indexation des retraites sur l'inflation apparaît en effet beaucoup moins dynamique que celui sur les salaires précédemment utilisé ;
- ainsi que le caractère, paradoxalement antiredistributif, des dépenses fiscales existantes.
Lors de son audition 199 ( * ) , Etienne Grass a ainsi fait valoir que la question de la participation des familles au financement de la perte d'autonomie se posera dans un contexte inédit, puisque les classes d'âge issues du baby-boom bénéficient d'une situation exceptionnellement favorable. On doit constater que leur patrimoine moyen est très supérieur à celui de leurs parents et de leurs grands-parents. Ces tendances globales recouvrent certes naturellement d'importantes disparités individuelles qui auront tendance à s'accroître. Mais il peut sembler légitime pour la collectivité nationale, ne serait-ce qu'au regard du principe d'équité entre les générations, de solliciter une participation plus importante de la part des familles disposant des patrimoines les plus élevés. Parallèlement, un effort devra être consenti au bénéfice des bénéficiaires insolvables.
5. La place encore insuffisamment reconnue des aidants familiaux et la portée de la notion d'obligation alimentaire
Les principaux rapports publiés sur le sujet de la perte d'autonomie ont tous souligné l'importance du soutien des proches dans l'accompagnement des personnes dépendantes. De la même façon, plusieurs intervenants à la table ronde organisée par la mission le 23 janvier 2008 ont insisté sur le dévouement des aidants familiaux.
• Vers une raréfaction des aidants
familiaux ?
Simone Pennec, maître de conférences à l'université de Bretagne occidentale, a nuancé l'idée selon laquelle la « dislocation » de la cellule familiale entraînerait un recul du nombre des aidants familiaux. Elle a estimé à l'inverse qu'il n'y a sans doute jamais eu autant de familles apportant un soutien aux personnes âgées dépendantes : depuis la mise en place de l'Apa, l'augmentation de l'effort de la collectivité ne s'est donc pas traduite par un recul du soutien des proches. Elle a également quelque peu relativisé les craintes formulées par la Cour des comptes sur la perspective d'une prochaine diminution du « vivier d'enfants » disponibles. L'attachement à la famille demeure en effet une valeur solide. Mais la conjonction de la diminution des mariages, de la plus grande fréquence des divorces, de l'augmentation du nombre des personnes appartenant aux catégories socioprofessionnelles supérieures, ainsi que le développement de l'activité féminine devraient effectivement se traduire à terme par un recours plus fréquent aux professionnels du secteur.
Ce constat est également celui qu'a entendu la mission lors de son déplacement en Grande-Bretagne de la part des personnes qu'elle a rencontrées 200 ( * ) .
L'aide apportée par les familles recouvre d'ailleurs des situations fort diverses. Pour les hommes âgés dépendants, le conjoint représente le premier soutien. Dans le cas des femmes âgées dépendantes, l'aide familiale provient tout d'abord des filles, puis des fils, avant même celle du conjoint. Lorsqu'il s'agit de fratries, l'assistance aux parents dépendants n'est généralement pas équitablement répartie entre les frères ou les soeurs puisqu'elle repose le plus souvent sur celui qui est célibataire. Le niveau des revenus des familles est à l'origine d'autres disparités : les personnes les plus modestes sont en effet celles qui, le plus fréquemment, prennent en charge directement leurs parents devenus dépendants.
Ce constat d'ensemble contrasté conduit à poser la question du statut juridique de ces aidants familiaux, qui fait aujourd'hui défaut. Simone Pennec estime, pour sa part, que ce statut « existe sans exister ». De fait, l'Apa attribuée au parent dépendant permet de rémunérer l'aidant familial dans la limite de 85 % du taux horaire du salaire minimum interprofessionnel de croissance, sur la base de trente-cinq heures de travail hebdomadaires 201 ( * ) . L'aidant familial peut aussi prendre un congé de soutien familial. Mais d'autres pays vont jusqu'à assimiler les enfants à des professionnels en les intégrant dans des dispositifs officiels de prise en charge. Une telle démarche présenterait l'intérêt d'encadrer l'utilisation des aides publiques versées, tout en apportant une reconnaissance juridique aux compétences acquises par l'aidant familial.
• La portée de la notion d'obligation
alimentaire en matière d'aide sociale
La mission d'information s'est plus particulièrement interrogée sur la solidarité « pécuniaire » à l'intérieur des familles. Ce débat, que chacun s'accorde à reconnaître très sensible, fait intervenir deux dimensions principales : la notion juridique d'obligation alimentaire, d'une part, l'opportunité de solliciter davantage le patrimoine des personnes dépendantes, d'autre part.
Les règles applicables en matière d'obligation alimentaire sont fixées aux articles 205 à 211 du code civil définissant le cercle des obligés et posant le principe selon lequel une personne est tenue de fournir des moyens de subsistance à un parent ou un allié. Cette aide n'est due que dans la proportion du besoin de celui qui les réclame et de la fortune de celui qui les doit. L'articulation entre l'aide sociale et l'obligation alimentaire obéit au principe de subsidiarité faisant prévaloir la solidarité familiale sur l'aide de la collectivité. Mais elle est organisée au cas par cas selon les prestations.
En ce qui concerne l'hébergement en établissement des personnes âgées, il convient de se reporter aux articles L. 132-6 et R. 132-9 du code de l'action sociale et des familles. Les demandes sont adressées par les familles aux services du conseil général, qui n'accorde le bénéfice de l'aide sociale que si le conjoint ou les autres obligés alimentaires (c'est-à-dire les enfants, petits-enfants, alliés, bru et gendre, même veufs s'il existe au moins un enfant vivant né du mariage) n'ont pas eux-mêmes les moyens de pourvoir à ce financement. En pratique, l'entrée en établissement d'une personne âgée se traduit presque systématiquement, compte tenu du niveau souvent très élevé des restes à charge, par un appel à la solidarité familiale. Le conseil général détermine le montant de l'aide sociale en déduisant le montant des obligations alimentaires incombant à ses proches.
Les obligés alimentaires se voient notifier la décision du président du conseil général, mais à ce stade la dette alimentaire est affectée collectivement à l'ensemble des débiteurs, sans être répartie entre eux. Il leur est alors demandé non seulement d'accepter l'évaluation faite par les services du conseil général, mais encore de se mettre d'accord sur la contribution de chacun. En cas de litige, le juge des affaires familiales est compétent pour fixer le montant de l'obligation alimentaire. L'intervention du juge judiciaire est toutefois nécessaire pour déterminer, si besoin est, la contribution individuelle de chacun des débiteurs.
En pratique, la mise en oeuvre de ce cadre juridique pose de nombreux problèmes d'application. Un récent rapport du conseil économique et social 202 ( * ) attire fort opportunément l'attention des pouvoirs publics sur ces difficultés et formule un constat d'ensemble critique.
|
La mise en oeuvre de l'obligation alimentaire à
l'occasion de l'admission des personnes âgées en
établissement : une application complexe et
inégalitaire
« Simples dans leur énoncé et faciles à concevoir au plan théorique, l'obligation alimentaire et le principe de subsidiarité posent en revanche de nombreuses difficultés pratiques (...). Ainsi, en matière d'aide sociale aux personnes âgées, le principe de la subsidiarité demeure très important puisqu'il s'applique aux frais d'hébergement en établissement. Mais il ne s'applique pas à l'aide sociale à la dépendance qui prend la forme de l'allocation personnalisée d'autonomie (...) . « A cette variabilité dans la mise en jeu du principe de subsidiarité s'ajoutent des différences, selon les prestations, dans le périmètre des débiteurs d'aliments sollicités. » « Au-delà de la prise en compte variable de l'obligation alimentaire dans les textes de loi, l'application concrète des règles de l'obligation alimentaire et de la subsidiarité au niveau des départements, des établissements d'hébergement pour personnes âgées et des caisses d'allocations familiales fait apparaître des différences de traitement dont l'ampleur met en cause l'égalité devant la loi. (...) « Lorsqu'une personne âgée, lors de son entrée en établissement, ne dispose pas de moyens suffisants pour assumer ses frais d'hébergement, les départements, procèdent à une évaluation des capacités contributives de ses obligés alimentaires » (...) « Cette évaluation est effectuée de manière très différente selon les départements. » (...) « Non seulement la régulation de la mise en oeuvre de l'obligation alimentaire est soumise à deux types de juges (administratif et judiciaire), mais ceux-ci rendent parfois des décisions qui tendent à prouver une maîtrise insuffisante des règles de base du code civil en la matière. » (...) « C'est le juge des affaires familiales qui a la compétence exclusive pour mettre à la charge d'une personne, la plupart du temps sous la forme d'une pension, une obligation correspondant aux articles 205 à 211 du code civil. Or, le juge des affaires familiales n'a pas l'obligation de rechercher l'ensemble des obligés alimentaires d'une personne pour répartir la dette d'aliments entre eux. Il en résulte que seule la personne à laquelle le demandeur d'aliments réclame en justice une pension se voit obligée de payer, charge à elle, si elle le souhaite, de se retourner contre les autres obligés alimentaires pour réclamer un remboursement d'une partie de la dette alimentaire. (...) « En cas de litige, la répartition des compétences entre les deux ordres de juridictions (juge administratif pour le montant de l'aide sociale, juge judiciaire pour la détermination du montant de l'obligation alimentaire de chacun des débiteurs) ne facilite pas la tâche des justiciables, pas plus qu'elle ne facilite, pour les départements, le recouvrement de leurs créances lorsqu'ils ont fait l'avance de la part correspondant à l'obligation alimentaire. Au bout du compte, le système existant est préjudiciable à toutes les parties en présence : au demandeur de l'aide sociale qui peut voir celle-ci indûment réduite suite à une évaluation incorrecte de l'obligation alimentaire par les départements, aux obligés alimentaires qui peuvent être poursuivis pour le recouvrement de sommes excessives eu égard à leur capacité contributive et enfin aux départements qui rencontrent des difficultés à recouvrer leurs créances. (...) « Appliquée dans la sphère du droit social, l'obligation alimentaire s'éloigne souvent de sa vocation première qui est de fournir des moyens de subsistance à une personne dans une situation de besoin. Ainsi, en matière d'hébergement des personnes âgées, la mise en oeuvre de l'obligation alimentaire traduit parfois la volonté des établissements de recouvrer dans leur totalité des frais d'hébergement, même si leur montant dépasse largement les capacités contributives des familles concernées. Si, dans le même temps, le montant de l'aide sociale attribuée à la personne âgée a été minoré par le département et que le juge des affaires familiales entérine cette démarche, le principe de proportionnalité entre le besoin de celui qui demande et la fortune de celui qui verse la pension est perdu de vue. »
Source : Extraits de l'avis du Conseil
économique et social sur le rapport
|
C. LES LIMITES ACTUELLES DU DÉVELOPPEMENT DE L'ASSURANCE DÉPENDANCE
Comme on l'a vu plus haut, le financement de la charge de la dépendance fait appel de façon croissante à des produits assurantiels depuis le milieu des années quatre-vingt.
La couverture sur des fonds privés du risque de perte d'autonomie est susceptible d'être prise en charge par trois types d'organismes : les sociétés d'assurances régies par le code des assurances, les mutuelles relevant du code de la mutualité, ainsi que les institutions de prévoyance régies par le code de la sécurité sociale.
Les professionnels du secteur évaluent entre deux et demi et trois millions le nombre total de personnes ayant souscrit à titre individuel ou collectif une assurance dépendance. Ces chiffres témoignent de l'importance du marché français qui se situe au second rang mondial, après les Etats-Unis. Mais une telle performance mérite d'être relativisée, dans la mesure où la population des 13 millions de retraités est quatre fois supérieure.
1. Une dynamique enrayée depuis peu qui pâtit des incertitudes entourant les projets des pouvoirs publics
Deux principaux types de produits sont commercialisés pour permettre à chacun de se prémunir contre le risque de perte d'autonomie :
- les contrats de prévoyance, parfois désignés sous les termes de « contrats de risque ». La dépendance constitue la garantie principale et l'ouverture du droit à prestation intervient dès la survenance du risque. Il s'agit de contrats à « fonds perdus », dans la mesure où les primes ne sont pas capitalisées au profit du souscripteur (mais permettent à l'assureur de constituer des provisions pour la couverture du risque à venir) .
- les contrats d'assurance vie, dans lesquels la garantie principale est une garantie décès ou d'épargne-retraite. La couverture du risque dépendance intervient alors à titre complémentaire. Ils fonctionnent selon la technique de capitalisation, sur le fondement d'une gestion pluriannuelle provisionnée au profit du souscripteur qui conserve la propriété de son capital et des produits afférents . Mais ces produits sont beaucoup moins largement diffusés dans la population que ceux dits « à fonds perdus ».
Après avoir beaucoup progressé depuis la fin de la décennie quatre-vingt-dix, le marché de l'assurance dépendance semble avoir enregistré une rupture assez sensible au cours des années 2006 et 2007. Il est encore trop tôt pour évoquer une inversion de tendance durable. Mais les professionnels du secteur estiment que beaucoup d'assurés sont probablement restés dans l'expectative, en attendant que les grandes lignes du projet, largement évoqué pendant la campagne électorale des élections présidentielles, de création d'un cinquième risque soient précisées par le Gouvernement.
Seule la fédération française des sociétés d'assurance dispose d'un outil de suivi performant permettant de suivre quasiment en temps réel l'évolution de ce marché. A la date du 31 décembre 2007, la clientèle totale des assureurs était estimée à 1,93 million de personnes. Dans plus de neuf cas sur dix (1,78 million de personnes), les clients souscrivent une garantie principale. La formule consistant à protéger les assurés contre la perte d'autonomie dans le cadre d'un complément à un autre contrat (141 700 personnes couvertes) semble en effet peiner à se développer. S'agissant de la garantie principale, qui constitue donc le principal segment du marché, prédomine désormais les contrats individuels (978 000 correspondant à 55 % du total) par rapport aux contrats collectifs (807 000 soit 45 %).
|
Evolution du marché des contrats à
garantie principale dépendance
|
||||||||
|
2000 |
2001 |
2002 |
2003 |
2004 |
2005 |
2006 |
2007 |
|
|
Nombre total de personnes* assurées au 31 décembre |
1 033 |
1 240 |
1 334 |
1 400 |
1 492 |
1 687 |
1 729 |
1 785 |
|
Variation par rapport à l'année antérieure |
+ 21 % |
+ 20 % |
+ 8 % |
+ 5 % |
+ 7 % |
+ 13 % |
+ 2 % |
+ 3 % |
|
Flux annuel de nouveaux assurés* |
156 |
211 |
105 |
89 |
94 |
223 |
87 |
94 |
|
Variation par rapport à l'année antérieure |
+ 37 % |
+ 36 % |
- 50 % |
- 16 % |
+ 5 % |
+ 138 % |
- 61 % |
+ 8 % |
|
* en milliers Source : FFSA |
||||||||
Les organismes de prévoyance estiment pour leur part couvrir une population de 150 000 personnes, dans le cadre de contrats collectifs et sur la base quasi exclusive de produits gérés en capitalisation.
Les chiffres des organismes mutualistes, par définition délicats à rassembler compte tenu de la taille et du caractère très décentralisé de ce réseau, pourraient être de l'ordre de 650 000 contrats.
Ainsi, au total, il convient de considérer avec une certaine prudence le chiffre couramment avancé de 3 millions de contrats souscrits auprès de l'ensemble des acteurs du marché.
2. Les problèmes rencontrés par les assureurs
Du point de vue des professionnels du secteur, il existe quatre principaux obstacles au développement de l'assurance dépendance :
• la difficulté à sensibiliser
la population
Certains acteurs du marché mettent en avant la difficulté à promouvoir les produits en raison d'une sensibilisation insuffisante et trop tardive des particuliers au risque dépendance.
La plupart des responsables commerciaux des sociétés d'assurance estime que l'offre existante en matière d'assurance dépendance est relativement simple sur le plan technique, mais difficile à vendre car le public visé éprouve des difficultés psychologiques pour se projeter en état de dépendance. Il faut donc passer du temps avec l'assuré pour lui présenter l'intérêt de ce type de produit.
Enfin, les perspectives de « couplage » des produits d'assurance vie et dépendance sont réelles mais relativement limitées au regard de l'importance de la population à couvrir : seuls 35 % des ménages ont aujourd'hui souscrit une assurance vie, pour un montant moyen de 110 000 à 120 000 euros.
• les limites de la notion de risque
assurable
Les professionnels du secteur considèrent que le risque de perte d'autonomie est techniquement assurable. Mais ce dossier fort complexe suscite toujours quelques interrogations. Un récent rapport de l'Inspection générale des affaires sociales a souligné toute la difficulté de cet exercice 203 ( * ) :
« - pour tarifer la rente, l'assureur doit estimer à la fois le nombre de personnes qui seront « dépendantes » dans son portefeuille mais également la durée de la rente qu'il aura à verser, c'est-à-dire la durée de vie des personnes en situation de perte d'autonomie ;
- le marché est trop récent pour disposer de données fiables sur le risque (très peu de prestations sont actuellement versées en raison de la jeunesse des portefeuilles souscrits dans les années 2000 et de la durée longue du risque) 204 ( * ) : les données existantes ne sont que difficilement transposables d'un assureur à l'autre ou d'un pays à l'autre en raison de la diversité des définitions de la perte d'autonomie et des politiques variables de sélection du risque, (...) ;
- il y a absence de consensus sur l'évolution future du nombre de personnes âgées en situation de perte d'autonomie (l'augmentation de l'espérance de vie s'accompagne-t-elle ou non d'une augmentation de l'espérance de vie sans incapacité ?) » .
En pratique, les assureurs savent surtout assurer le risque lourd, c'est-à-dire les Gir 1 et 2, correspondant à des durées de vie assez brèves et à des états non susceptibles d'évolution, et ne recherchent guère à se positionner sur la dépendance moyenne ou légère, de type Gir 3 et 4, qui présente des possibilités d'évolution très variables selon les individus et leurs pathologies.
Par ailleurs, la forte augmentation de la prévalence de la perte d'autonomie en fonction de l'âge des individus restreint également les possibilités d'assurer le risque de dépendance à partir d'un certain âge. La souscription d'un contrat devient prohibitive pour le client potentiel après soixante-cinq ans.
• le problème de la
tarification
Sur un marché encore jeune, puisque le premier contrat n'a été commercialisé qu'en 1986, les professionnels du secteur font face à des difficultés techniques de tarification. Ils recourent donc à une politique dite « d'adaptation des tarifs » : bien que les contrats individuels soient de durée viagère, les primes sont révisables en fonction de l'évolution du coût du risque. Il en résulte une incertitude sur le prix que l'assuré devra acquitter, mais également sur la capacité des assureurs à pratiquer une hausse de tarifs sans perdre ses clients. Lorsqu'il s'agit d'un contrat collectif et de durée annuelle, le tarif est révisable chaque année.
• Le problème comptable et financier
du niveau de provisionnement nécessaire
Les professionnels du secteur ont aujourd'hui recours :
- à des provisions pour risque croissant consistant à faire payer à l'assuré une prime certes constante dans le temps, mais supérieure pendant une certaine durée au coût réel du risque. Cette technique permet dans une première phase de constituer des réserves avec une fraction des primes « mises de côtés ». Par la suite, lorsque l'âge de l'assuré augmente et que la prime devient inférieure au coût du risque, les professionnels se servent de la provision déjà constituée pour compléter le montant de la prime ;
- à des provisions pour égalisation destinées à amortir les chocs imprévus comme les catastrophes ou les « mauvaises années ». Il s'agit en quelque sorte d'un matelas de sécurité.
Mais d'une façon générale, les pratiques sont très variables d'un établissement à un autre. Le risque de perte d'autonomie reste en effet encore mal connu et en constante évolution. Il n'existe pas, à l'instar par exemple de l'assurance vie, de loi statistique établie sur la probabilité de devenir dépendant. En l'absence de table réglementaire, chacun des acteurs du marché est amené à élaborer progressivement ses propres outils qui servent ensuite de support à sa politique de provisionnement.
Dans ce contexte, les autorités de régulation au niveau européen s'efforcent de faire converger les pratiques des entreprises vers ce que l'on pourrait qualifier de niveau de prudence commun. Mais il s'agit d'une démarche à moyen et long termes.
D'importants travaux sont en cours au niveau européen pour définir de nouvelles règles de solvabilité. La direction générale du Trésor et de la politique économique (DGTPE) a indiqué à ce sujet à votre rapporteur que 205 ( * ) : « l'adoption de la directive Solvabilité II modifiera largement les règles de provisionnement actuelles. Les provisions techniques devront refléter la valeur économique de l'ensemble des engagements de l'entreprise (coût que représenterait le transfert des engagements). Cette valeur sera actualisée (contrairement à aujourd'hui), ce qui signifie que les engagements futurs (au titre des contrats déjà souscrits) auront une valeur moindre que les engagements présents ; cet effet pourrait contribuer à réduire la valeur des provisions techniques en non-vie. En revanche, l'exigence en capital de Solvabilité II sera probablement supérieure à la marge de solvabilité actuelle car elle reflétera plus finement les risques auxquels l'entreprise est soumise. Le risque de souscription des engagements de santé et de dépendance fera l'objet de dispositions spécifiques afin que l'exigence en capital reflète aux mieux les particularités de ces activités. »
3. Les attentes insatisfaites des assurés sociaux
Les difficultés des familles semblent se concentrer sur trois problèmes techniques sensibles : le niveau des primes, le problème du maintien des garanties ainsi que la recherche par les assurés sociaux d'un certain niveau de services plutôt qu'une sortie en rente.
• le niveau des primes et les conditions
d'accès à ces produits
Les rapports publiés récemment au sujet de la dépendance ainsi que les auditions réalisées par la mission d'information ont mis en évidence autant l'intérêt que les limites actuelles des dispositifs assurantiels individuels. Il convient en effet de souligner que la souscription de ces produits est généralement trop tardive, puisqu'elle intervient en moyenne à l'âge de soixante-deux ans. Le montant des cotisations s'établit donc mécaniquement à un niveau très élevé.
Par ailleurs, l'existence de questionnaires médicaux limite les possibilités d'y avoir recours en individuel pour beaucoup de personnes, d'autant plus que les conditions d'entrée en dépendance ne sont pas évaluées de la même façon par les professionnels du secteur et par les équipes médicosociales des conseils généraux.
• Le problème du maintien des
garanties
L'article 4 de la loi n° 89-1009 du 31 décembre 1989 dite « loi Evin » renforçant les garanties offertes aux personnes assurées contre certains risques prévoit qu'un salarié ayant souscrit un contrat d'assurance santé collectif obligatoire et quittant une entreprise pour une raison indépendante de sa volonté (licenciement, incapacité, invalidité, départ en retraite), ne doit pas être privé des avantages que ce contrat collectif lui procurait jusqu'alors. A cette fin, et sous certaines conditions - notamment un plafonnement à 150 % la première année des possibilités d'augmentation de tarif - l'organisme assureur est tenu de proposer au salarié concerné, qui en fait la demande dans les six mois de son départ, le maintien de la couverture de ses frais de santé, sans période probatoire ni sélection médicale.
La question est posée de savoir si ce dispositif s'applique aux contrats de couverture du risque dépendance.
En droit, l'autorité de contrôle des assurances et des mutuelles (Acam) considère que « la dépendance, qui constitue un état pathologique, entre dans le champ d'application de la loi Evin » 206 ( * ) . Toutefois, certains organismes d'assurance estiment que les dispositions de l'article 4 de la « loi Evin » ne concernent que les garanties liées directement à la complémentaire santé et ne comprennent donc pas la perte d'autonomie. La loi mériterait sans doute d'être précisée sur ce point.
Par ailleurs, le dispositif de maintien de garanties ne s'applique pas en cas de départ volontaire de l'entreprise (démission) ou dans le cadre de contrats d'assurance santé collectifs facultatifs. D'une façon plus générale, aucune mesure n'est prévue non plus pour permettre à un souscripteur de quitter l'assureur qui le couvre pour la dépendance pour un autre assureur. Il existe tout au plus des systèmes de « valeurs de réduction » qui permettent aux assurés ayant versé des primes pendant un minimum de temps (généralement huit ans) de conserver un droit minimal à couverture.
• Une inadéquation de l'offre à
la demande : la priorité donnée par les professionnels aux
sorties en rente
Lors de son audition M. Denis Morin 207 ( * ) , directeur du centre technique des institutions de prévoyance (Ctip), a constaté que les professionnels du secteur privilégient, en raison de leur plus grande simplicité de gestion, le développement de contrats prévoyant le versement de prestations en espèces . Par ailleurs, la couverture de la dépendance partielle ne semble pas encore assez développée, même si les dernières générations de produits apportent une amélioration réelle sur ce point.
Or, les assurés recherchent en priorité des services diversifiés, prenant la forme d'heures d'aide à domicile ou l'assistance d'auxiliaire de vie. D'après les données fournies à la mission par la Fédération française des sociétés d'assurance (FFSA), les contrats commercialisés proposent essentiellement des garanties forfaitaires, c'est-à-dire le versement d'indemnités sous forme de rente en cas de survenance avérée de la dépendance. Seuls les derniers produits commercialisés offrent des garanties croissantes selon le degré de dépendance, couvrant à la fois la dépendance lourde et partielle. Ces contrats peuvent néanmoins proposer, en complément, des offres d'assistance et de services (conseil téléphonique, mise en relation avec des prestataires) pour la personne dépendante et sa famille. Mais en définitive et d'une façon générale, l'écart entre l'offre des professionnels et les attentes de la population demeure substantiel.
TROISIÈME PARTIE - LES ORIENTATIONS DE LA MISSION
I. L'AMÉLIORATION DE LA PRISE EN CHARGE DES PERSONNES ÂGÉES EN PERTE D'AUTONOMIE DOIT S'EFFECTUER DANS UN CADRE BUDGÉTAIRE MAÎTRISÉ, PASSANT PAR UN FINANCEMENT MIXTE DU RISQUE...
A. ASSURER UN NIVEAU ÉLEVÉ DE SOLIDARITÉ SUPPOSE UNE GESTION VIABLE DU DISPOSITIF DE PRISE EN CHARGE DES PERSONNES ÂGÉES EN PERTE D'AUTONOMIE
1. Améliorer la prise en charge des personnes âgées en perte d'autonomie en garantissant un socle élevé de solidarité
a) La mission partage l'objectif de mise en place d'un droit universel de compensation pour l'autonomie
• Elle souhaite garantir un socle élevé de solidarité
La mission tient tout d'abord à affirmer son attachement à l'existence d'une base solidaire de prise en charge des personnes âgées dépendantes, dont il faut rappeler avec force qu'elle atteint, en 2008, près de 20 milliards d'euros.
Lors de sa seconde audition 208 ( * ) , le ministre du travail, des relations sociales, de la famille et de la solidarité, Xavier Bertrand, a indiqué que, dans l'esprit du Gouvernement, « le cinquième risque doit permettre d'assurer le financement de la perte d'autonomie pour aujourd'hui comme pour demain. Nous voulons qu'il repose avant tout sur la solidarité nationale. Cependant, garantir un socle élevé de solidarité nationale n'induit pas nécessairement une augmentation des impôts ou des taxes ».
La mission partage cette approche macroéconomique et souhaite rappeler que les masses budgétaires aujourd'hui consacrées à la prise en charge publique de la dépendance forment la base sur laquelle la mise en place du cinquième risque devra s'appuyer. Le socle de solidarité est et devra rester élevé à l'avenir.
La mission formule ainsi diverses propositions visant à renforcer cette base solidaire et, plus généralement, l'équité de notre système de prise en charge des personnes âgées dépendantes.
Elle considère que ces améliorations doivent être apportées en évitant de recourir à une augmentation des prélèvements obligatoires , compte tenu des tendances lourdes qui entravent la compétitivité de notre pays. Leur niveau déjà élevé interdit de les accroître. En matière de dépendance - comme c'est d'ailleurs le cas pour les autres domaines de la protection sociale - le financement à long terme suppose d'agir par redéploiement. Dans ces conditions, suivant une logique de responsabilité , elle souhaite mettre l'accent sur la nécessité de gérer les ressources de manière viable et de promouvoir l'efficience de la dépense publique .
• Elle est favorable à l'instauration d'un droit universel de compensation pour l'autonomie reposant sur une réponse personnalisée aux besoins des individus
La mission soutient, ensuite, la mise en place d'un droit universel de compensation pour l'autonomie, reposant sur une personnalisation de la réponse apportée à la personne dépendante.
Comme l'indique le conseil de la CNSA, dans son rapport annuel 209 ( * ) pour 2007, « il s'agit de pouvoir élaborer un plan personnalisé de compensation pour chaque personne ayant besoin d'aide à l'autonomie, quel que soit son âge ».
La mission partage également son sentiment suivant lequel « dans la compensation pour l'autonomie, l'aide financière n'est qu'un moyen, et un moyen parmi d'autres. La composante financière du droit à compensation n'a donc de sens qu'à la double condition :
« - d'être incluse dans un dispositif d'information et de conseil, d'orientation, de mise à disposition de services de qualité ;
« - et d'être pensée non pas comme un simple montant financier versé selon certaines clés réglementaires, mais comme une réponse à une situation et à un projet de vie personnalisés ».
La mission souscrit à cette approche de personnalisation de la réponse apportée à la personne en perte d'autonomie - personne âgée dépendante ou personne handicapée -, étant entendu que l'affirmation de ce droit universel est, comme le relève le conseil de la CNSA lui-même, distincte de la question des modalités de prise en charge financière.
b) Elle soutient la convergence des modalités de prise en charge des personnes âgées en perte d'autonomie et des personnes handicapées pour autant qu'elle soit légitime
Dans ce cadre général, la mission est favorable à la convergence des modalités de prise en charge des personnes âgées dépendantes et des personnes handicapées, pour autant que cette convergence soit légitime .
Deux questions doivent être, en effet, clairement distinguées : d'une part, celle de l' évaluation de la perte d'autonomie ; d'autre part, celle du poids de la solidarité nationale dans le financement de la prise en charge de la perte d'autonomie en fonction des situations considérées.
• La mission est favorable à une harmonisation de l'évaluation des besoins des personnes âgées dépendantes et des personnes handicapées
La mission est tout d'abord favorable à une harmonisation de l'évaluation des besoins des personnes âgées dépendantes et des personnes handicapées, passant par la mise en place d'une grille d'évaluation fiabilisée, accompagnée de l'instauration de modules de formation garantissant que son utilisation sera homogène, quel que soit le professionnel chargé de l'appliquer.
- La nécessité d'une évaluation plus objective implique une révision de la grille Aggir
* Une nouvelle grille permettant une évaluation plus objective et prenant mieux en compte les maladies neurodégénératives
Le constat des limites de la grille Aggir - insuffisante prise en compte des maladies neurodégénératives, particulièrement en phase initiale, et surtout grande variabilité des résultats -, présentées dans le détail précédemment, conduit la mission à recommander soit une sérieuse adaptation de celle-ci, soit la mise en place d'un nouvel outil d'évaluation de la dépendance et, plus largement, de la perte d'autonomie.
Elle prend note, à ce sujet, de la publication récente du guide d'utilisation de la grille Aggir 210 ( * ) élaboré par la Cnam et en attend des améliorations décisives.
Cet instrument devrait permettre de progresser dans la direction d'un maniement de la grille permettant d'obtenir des résultats plus fiables, reproductibles et objectifs. Ce dernier aspect apparaît essentiel à la mission : sans outil d'évaluation fiable et reconnu par l'ensemble des acteurs, il n'est pas envisageable de mettre en place un financement maîtrisé et harmonieux de la prise en charge de la dépendance, faisant intervenir des garanties assurantielles aux côtés de la solidarité nationale.
L'équité et la lisibilité pour nos concitoyens de l'action menée requièrent la mise en place de cet encadrement plus strict des modalités de remplissage de la grille : il s'agit donc d'une priorité.
Si l'on devait aboutir au constat de la nécessité de recourir à une nouvelle grille, la mission ne nie pas ce que serait alors l'ampleur du chantier - il a fallu trois ans pour élaborer le nouveau guide d'utilisation de la grille Aggir : concevoir ce type d'instrument suppose effectivement la conduite de nombreux travaux d'experts, publics comme privés, pour parvenir à élaborer des critères d'évaluation aussi satisfaisants que possible. Elle estime donc nécessaire que se manifeste une volonté politique forte, seule susceptible de constituer l'aiguillon nécessaire à un traitement rapide de ce problème.
* La mise en place d'une formation nationale à l'utilisation de cette grille : un corollaire indispensable
La création d'une nouvelle grille ou la diffusion de règles plus satisfaisantes et objectives de remplissage de la grille existante ont pour corollaire la nécessité de former ceux qui auront à appliquer ces instrument afin de permettre une interprétation homogène des indicateurs d'évaluation sur l'ensemble du territoire national, et, partant, d'assurer la nécessaire équité de traitement des personnes.
La mission considère que cette formation devrait être destinée, non seulement aux équipes médicosociales des départements, mais aussi aux experts travaillant pour les assurances, les mutuelles et les institutions de prévoyance. Il s'agit d'un préalable si l'on entend, comme le souhaite la mission, bâtir un véritable partenariat public-privé et développer les mécanismes de prévoyance en matière de dépendance (cf. infra ).
- La mise en place de maisons départementales de l'autonomie et la personnalisation de la réponse
En lien avec cette question de l'évaluation et de l'harmonisation des règles d'élaboration des plans d'aide à destination des personnes âgées dépendantes et des personnes handicapées, la mission est favorable à la mise en place de maisons départementales de l'autonomie , comme le prône le conseil de la CNSA dans son rapport annuel pour 2007 précité.
Ces structures, qui auraient vocation à absorber les actuelles maisons départementales des personnes handicapées (MDPH), permettraient, en effet, de mener un travail d'harmonisation et de rationalisation des outils d'évaluation de la perte d'autonomie et apporteraient une contribution significative à la convergence des réponses apportées aux personnes âgées dépendantes et aux personnes handicapées.
Ceci implique d' accroître les moyens de pilotage des conseils généraux sur les MDPH, aujourd'hui constituées sous la forme de groupements d'intérêt public (Gip), dont le département assure la tutelle administrative et financière, en application de l'article L. 146-4 du code de l'action sociale et des familles 211 ( * ) . Il convient, en effet, de renforcer la capacité d'action des présidents de conseils généraux, suivant la logique de responsabilisation des acteurs prônée par la mission.
Celle-ci, dans sa majorité, souhaite, comme la CNSA, que le fonctionnement de ces maisons et leurs personnels soient plus clairement placés sous l'autorité des présidents de conseils généraux.
Des formules nouvelles d'association ou de consultation des représentants des usagers, des partenaires sociaux et des professionnels devront alors être trouvées.
|
« En cohérence avec la gestion de proximité, cela devrait conduire à créer des lieux d'accueil dans tous les départements pour créer les conditions optimales d'une évaluation personnalisée. C'est la raison pour laquelle dans son rapport de 2006, le conseil de la CNSA suggérait déjà « de faciliter et valoriser les expériences innovantes de rapprochement des dispositifs d'accueil (...) et d'articuler, sous l'autorité des conseils généraux, l'intervention des MDPH et des coordinations gérontologiques ou équipes médicosociales départementales pour l'évaluation des besoins des personnes de plus de soixante ans », et qu'il pourrait être envisagé de rapprocher les actuels Clic et les actuelles MDPH , en s'inspirant d'expériences déjà conduites en ce sens dans certains départements. « Un tel rapprochement pourrait déboucher sur de nouvelles « maisons départementales » aux compétences élargies (MDSA - maisons départementales de solidarité pour l'autonomie - ou MDA - maisons départementales de l'autonomie). « Dans ce cadre, certains membres du conseil estiment souhaitable que soit envisagée une révision des modalités de constitution actuellement retenues pour les MDPH , par une plus claire intégration du fonctionnement et des personnels sous l'autorité des présidents de conseils généraux, en veillant à continuer d'associer les représentants des usagers, des professionnels et des partenaires sociaux à la gouvernance ».
Source : rapport de la Caisse nationale de
solidarité pour l'autonomie,
|
• La mission ne souhaite pas la fusion des dispositifs des prestations destinées aux personnes âgées dépendantes et aux personnes handicapées
- Les logiques de compensation du handicap et de la dépendance des personnes âgées sont différentes
La mission apporte donc un soutien sans réserve au processus de convergence des méthodes d'évaluation et d'élaboration des plans personnalisés de compensation de la perte d'autonomie des personnes âgées dépendantes et des personnes handicapées : la personne concernée doit être au centre du dispositif .
Pour autant, elle ne considère pas que la prise en charge de la perte d'autonomie des personnes handicapées et celle des personnes âgées dépendantes doivent être identiques .
La position de la mission n'est pas justifiée par la seule analyse budgétaire , même si celle-ci entre en ligne de compte : une prise en charge de la dépendance exactement calquée sur les modalités mises en oeuvre pour le handicap entraînerait, en effet, un quasi-triplement du coût de l'Apa, et serait budgétairement insoutenable , dans un contexte de crise grave des finances publiques 212 ( * ) .
Plus encore, elle se fonde sur les logiques de compensation de la perte d'autonomie , en estimant que des différences objectives existent entre le handicap, qui revêt un caractère aléatoire et accidentel, légitimant un large recours à la solidarité nationale, et la dépendance, qui constitue un risque prévisible. Les dépenses liées à la prise en charge de cette dernière peuvent ainsi être anticipées , notamment grâce au recours aux mécanismes de prévoyance, qui pourront venir en complément de la contribution apportée par la solidarité nationale.
En outre, ainsi qu'on l'a précédemment relevé, l'observation de leur situation économique respective justifie une prise en charge publique différente selon que la compensation est apportée aux personnes âgées dépendantes ou aux personnes handicapées : il est en effet légitime que la personne atteinte d'un handicap, alors qu'elle est en âge de travailler, bénéficie d'une compensation plus importante, dans une logique d'insertion ou de reconversion visant à lui permettre d'approcher le niveau de vie dont elle disposerait si elle n'était pas handicapée. En revanche, ce problème ne concerne pas les personnes âgées dépendantes qui ont, par définition, atteint l'âge de la retraite.
Dès lors, un alignement « par le haut » des prestations accordées aux personnes âgées dépendantes sur celles dédiées aux personnes handicapées, qui serait budgétairement insoutenable pour la collectivité, ne se justifie pas .
- La question de la « barrière d'âge » de soixante ans et des aménagements éventuels de la loi du 11 février 2005
Ce principe général affirmé, se pose la question du traitement des personnes atteintes d'une certaine incapacité après l'âge de soixante ans. Deux remarques peuvent, à cet égard, être formulées :
- d'un côté, la mission approuve les dispositions, défendues en leur temps, notamment par notre collègue Paul Blanc, rapporteur de la loi du 11 février 2005 pour l'égalité des droits et des chances, la participation et la citoyenneté des personnes handicapées, permettant aux personnes handicapées atteignant l'âge de soixante ans de conserver, même après leur transfert en Ehpad, le bénéfice du régime d'aide sociale à l'hébergement plus favorable qui leur était applicable en établissement spécialisé pour personnes handicapées ;
- en revanche, elle exprime des réserves à l'encontre de la disposition, figurant au second alinéa du V de l'article 18 de la même loi handicap, permettant aux personnes âgées dépendantes accueillies en Ehpad et « dont l'incapacité est au moins égale à un pourcentage fixé par décret », de bénéficier de ces mêmes dispositions plus favorables. Ainsi qu'il a déjà été rappelé, cette formule très large est susceptible de créer des effets d'aubaine, en conférant de fait le statut d'handicapé à des personnes qui ne l'étaient pas avant soixante ans, et pourrait se traduire par un surcoût significatif à la charge des conseils généraux.
La mission a pris note de la récente décision du Conseil d'Etat enjoignant le Gouvernement à prendre, sous quatre mois, le décret permettant l'application effective de cette disposition de la loi du 11 février 2005.
L'analyse formulée par Hélène Gisserot mérite toutefois qu'on s'y attarde et la mission estime, au vu des principes qu'elle a dégagés, que la question du maintien de cette disposition se pose, comme de celui de l'article 13 de la loi du 11 février 2005 précitée, même si cet article est en pratique inopérant.
c) Elle souhaite améliorer la prise en charge des personnes âgées en perte d'autonomie tout en maîtrisant le reste à charge pour les bénéficiaires et leurs familles
La mission a affirmé son attachement au socle de solidarité nationale dans le financement de la prise en charge de la perte d'autonomie des personnes âgées et son souhait de renforcer l'équité de ce système.
Ceci la conduit, tout naturellement, à formuler des propositions destinées à maîtriser le reste à charge pour les personnes, tant à domicile qu'en établissement. Le reste à charge, ainsi qu'on l'a précédemment relevé, demeure en effet trop élevé pour une écrasante majorité de familles.
• A domicile
En ce qui concerne le reste à charge supporté par les personnes à domicile, la mission propose d'agir dans deux directions : un relèvement ciblé des plafonds des plans d'aide et une réflexion sur la revalorisation périodique des montants de ces plans, ce qui représenterait un coût annuel supplémentaire évalué à 300 millions d'euros . Une réflexion plus générale sur la réorientation de certaines dépenses fiscales devrait par ailleurs être menée, afin de les rendre plus efficaces et d'améliorer à la fois le reste à charge à domicile et en établissement 213 ( * ) .
- En majorant les plafonds existants pour les personnes isolées ou atteintes de maladies neurodégénératives
La mission préconise, tout d'abord, un relèvement ciblé des plafonds d'aides accordées aux personnes âgées dépendantes hébergées à domicile. Deux catégories de populations seraient prioritairement concernées : les personnes isolées et/ou les personnes atteintes de maladies neurodégénératives .
Ces deux catégories de population sont, en effet, celles qui sont les plus souvent touchées par le phénomène de saturation des plans d'aide de l'Apa, ainsi qu'on l'a précédemment relevé. Une meilleure prise en compte des personnes atteintes de maladies neurodégénératives est, en particulier, indispensable, compte tenu des besoins auxquels elles doivent faire face à un stade de dépendance moyenne (Gir 3 et 4) : les niveaux d'aides sont alors insuffisants pour répondre à la demande spécifique de prise en charge de ces personnes, qui requièrent une présence humaine importante.
En revanche, la mission juge moins essentiel de prévoir une majoration globale des plafonds applicables aux personnes lourdement dépendantes (Gir 1 et 2) , comme l'a envisagé le ministre du travail, des relations sociales, de la famille et de la solidarité, Xavier Bertrand, lors de son audition du 28 mai 2008. Elle considère, en effet, sans remettre en cause le principe du libre choix, qu'au-delà d'un certain stade de dépendance, la question de la prise en charge à domicile doit être posée et qu'il n'est pas forcément justifié, au regard de la pertinence de la dépense publique, de souhaiter maintenir la personne chez elle. Ce point a tout particulièrement été souligné par les intervenants à la table ronde du 30 janvier 2008, y compris par les représentants des associations qui sont actives dans le secteur de l'aide à domicile.
Dans l'esprit de la mission, l'amélioration proposée s'effectuerait sans pour autant réduire l'aide apportée aux autres catégories de publics bénéficiant de l'Apa à domicile, ce qui se traduirait donc par une charge supplémentaire pour les départements, qui devra être compensée. Cette compensation passerait, dans le schéma proposé par la mission, par une meilleure prise en compte du patrimoine des personnes dans l'octroi de l'Apa 214 ( * ) .
Cette amélioration du niveau des aides par un relèvement ciblé des plafonds permettrait également d'apporter une réponse aux besoins exprimés par les aidants familiaux s'occupant de personnes atteintes de maladies neurodégénératives. La solvabilisation accrue des personnes atteintes de la maladie d'Alzheimer en Gir 3 et 4 devrait, en effet, permettre à l'entourage du patient de recourir davantage aux accueils de jour ou à d'autres formules de répit, particulièrement nécessaires compte tenu du degré d'épuisement auquel cet entourage est soumis.
- En prévoyant des mécanismes plus satisfaisants de revalorisation des plans d'aide
La mission souhaite également qu'un effort spécifique, financé grâce au même dispositif de prise en compte du patrimoine, soit réalisé sur les montants des plans d'aide.
Ainsi qu'on l'a précédemment relevé, seul le plafond du plan d'aide est aujourd'hui revalorisé en pratique en fonction de l'inflation 215 ( * ) , ce qui peut se révéler insuffisant compte tenu de l'évolution du coût des salaires versés. La mission s'interroge ainsi sur la possibilité d'envisager une indexation des plafonds des plans d'aide, non plus sur l'inflation mais sur les salaires (Smic ou salaire horaire du secteur des services à la personne) . Elle n'ignore pas le caractère potentiellement inflationniste d'une telle mesure, mais s'avoue sensible au constat fait par plusieurs de ses interlocuteurs au sujet de la baisse de « pouvoir d'achat » des plafonds.
De surcroît, une fois que le plan d'aide a été établi par l'équipe médicosociale, son montant n'est pas revalorisé tant qu'il n'a pas été révisé : il reste stable en euros courants et se dégrade donc en euros constants. Compte tenu de l'accroissement du coût horaire des aides apportées, la réduction du nombre d'heures aidées fait figure alors de variable d'ajustement, ainsi qu'on l'a précédemment relevé. Il pourrait donc être également envisagé de prévoir une indexation du montant du plan d'aide une fois qu'il a été attribué, a minima sur l'inflation, au mieux sur les salaires.
Une idée force est que la personne aidée doit pouvoir se voir garantir, pendant toute la durée de son plan, le maintien du volume horaire d'aide défini initialement.
Il reste la question, évoquée plus haut, mais non résolue, de la multiplication des entreprises de service à domicile, agréées mais non tarifées, c'est-à-dire pratiquant des tarifs supérieurs à ceux admis par le conseil général.
Une solution pourrait consister à contraindre ces organismes à contracter avec les départements. Dans ce schéma, les organismes agréés et non tarifés pourraient être payés à un tarif national plancher (par exemple, celui de la Cnav) qui ne pourrait être dépassé que dans le cadre d'une convention.
• En établissement
La mission souhaite ensuite qu'un effort tout particulier soit entrepris pour réduire le reste à charge supporté par les personnes âgées dépendantes accueillies en établissement.
La secrétaire d'Etat chargée de la solidarité, Valérie Létard, a indiqué lors de son audition du 28 mai 2008 que 80 % des personnes hébergées supportent un reste à charge , dont elle a souligné l'importance : « nous constatons que le reste à charge moyen pour les familles dans le secteur public et associatif est de 1 500 euros par mois (2 000 euros dans le secteur commercial). En même temps, le revenu moyen d'une personne âgée retraitée hébergée en établissement s'établit à environ 1 200 euros par mois. Par conséquent, le reste à charge n'est pas couvert dans la plupart des cas, en fait pour 80 % des personnes âgées hébergées en établissement ». Ce point a été en particulier développé dans la deuxième partie du présent rapport 216 ( * ) .
La maîtrise du reste à charge en établissement constitue un axe prioritaire de réflexion de la mission.
- Certaines solutions doivent être écartées
La logique de responsabilité prônée par la mission la conduit à écarter d'emblée deux options :
- d'une part, celle consistant à solliciter davantage les finances départementales, via un accroissement de l'aide sociale à l'hébergement (ASH) ;
- d'autre part, celle tendant à transformer en crédit d'impôt la réduction d'impôt accordée aux personnes âgées hébergées en Ehpad, dont le coût avoisinerait 400 millions d'euros par an selon les estimations des travaux menés dans le cadre de la révision générale des politiques publiques.
- Une refonte du tarif soins permettrait d'alléger la charge des résidents
La mission estime, en revanche, qu'une refonte du tarif soins permettrait d'alléger le reste à charge pour les résidents.
* La mise en place d'une prestation unique d'accueil en Ehpad soulèverait en l'état des difficultés
Le Gouvernement a esquissé une proposition de réforme ambitieuse de la tarification en hébergement : toutes les aides accordées par l'Etat - dépenses fiscales et allocations logement - seraient regroupées avec l'Apa versée par les départements dans une nouvelle prestation « d'accueil en Ehpad » qui remplacerait les actuels tarifs dépendance et hébergement et serait accordée selon une pente dégressive en fonction du revenu.
La fraction de 30 % du coût des aides soignants, aujourd'hui prise en charge par le tarif dépendance, serait par ailleurs transférée à l'assurance maladie, ce qui allégerait d'un milliard d'euros le coût du nouveau tarif et du reste à charge.
La mission estime que le regroupement des aides soignants sur le tarif soins constitue un élément bienvenu de simplification. Il est d'autant plus justifié que l'éclatement du poste « aides soignants » entre deux tarifs est aujourd'hui un facteur de blocage dans l'avancement du PSGA, les départements étant réticents à suivre le rythme de création des postes d'aides soignants imposé par le plan, qui les oblige à accroître leur participation.
De même, le reprofilage du barème en fonction du revenu apparaît-il comme une mesure d'équité.
Elle considère toutefois que le transfert aux départements des dotations d'APL, d'ALS et de l'enveloppe correspondant à l'actuelle réduction d'impôt dont bénéficient les personnes hébergées en Ehpad soulèverait de réelles difficultés de mise en oeuvre . En outre, le risque est grand, pour les conseils généraux, que la compensation versée ne soit pas correctement indexée, c'est-à-dire dans des conditions permettant de garantir la neutralité financière de l'opération de transfert. Or, le principe de parité de financement de l'Apa entre l'Etat et les départements étant une orientation forte de la mission 217 ( * ) , celle-ci ne peut qu'être réservée à l'égard de ce type de mécanisme.
* Une optimisation de la tarification ternaire apparaît préférable
En revanche, elle estime que des recherches plus poussées pourraient être menées en direction d'une redistribution des charges qui ménagerait, pour l'instant, la tarification ternaire.
La mission a ainsi exploré deux modifications dont l'effet cumulé aboutirait à une diminution du reste à charge :
- dans un premier temps, les dépenses d'animation-service social ainsi qu'une part accrue des charges d'agents de service 218 ( * ) pourraient basculer du tarif hébergement sur le tarif dépendance ;
- dans un second temps, l'intégralité du financement des aides soignants serait désormais portée par le tarif soins, alors qu'il est aujourd'hui éclaté entre les tarifs soins (70 %) et dépendance (30 %).
Si ce schéma était retenu, l'impact serait neutre sur les finances départementales , dès lors que serait mis en place un tarif dégressif d'Apa permettant de réduire la dépense pour les personnes disposant de revenus élevés et qui ne supportent pas de reste à charge 219 ( * ) , mais le gain global pour les personnes hébergées atteindrait 1,2 milliard d'euros, soit une diminution moyenne de près de 200 euros par mois du reste à charge (entre le tiers et la moitié du surplus exigé par rapport aux revenus de la personne).
L'assurance maladie verrait, a contrario , ses charges accrues d'un milliard d'euros , comme dans le schéma préconisé par le Gouvernement. La mission estime que cette branche ne peut pas se permettre de subir une aggravation de son déficit, qui s'est établi à 4,6 milliards d'euros en 2007 pour le régime général, et qu'il conviendrait donc de lui affecter des ressources nouvelles , ce qui apparaît possible compte tenu des perspectives à terme d'amélioration du solde de la branche famille et de redéploiements à l'intérieur même de l'Ondam médicosocial.
2. Dégager les moyens nécessaires à prélèvements obligatoires constants
L'amélioration du reste à charge en établissement doit s'accompagner de certains redéploiements. En toute hypothèse, et en l'absence même de toute nécessité de définir de nouvelles ressources, la mission considère qu' une plus grande efficience doit être recherchée, afin d'améliorer la qualité de service offerte aux personnes âgées dépendantes à un coût maîtrisé.
a) Des redéploiements sont possibles
• La réallocation au profit du financement de l'Ondam médicosocial d'une partie des recettes aujourd'hui affectées à la branche famille
En lien avec le point précédent, la mission considère que les opportunités offertes par l'amélioration tendancielle du solde de la branche famille pourraient être exploitées.
Lors de son audition du 28 mai 2008, le ministre du travail, des relations sociales, de la famille et de la solidarité, Xavier Bertrand, a lui-même esquissé un schéma reposant sur une utilisation des excédents de la Cnaf, qui pourraient atteindre 4 milliards d'euros en 2012 220 ( * ) .
Ce redéploiement apparaît doublement légitime :
- d'abord, parce que si une branche de sécurité sociale ne doit pas être en situation de déficit structurel, rien ne justifie non plus qu'elle soit en excédent structurel ; en ce cas, il faut se poser la question soit de la diminution de la recette, soit de sa réaffectation ;
- ensuite, parce que l'aide aux aidants familiaux d'une personne âgée dépendante peut être considérée comme faisant partie intégrante de la politique familiale.
La mission est favorable à ce cadre global, dès lors qu'il consiste, pour les motifs qu'elle vient d'indiquer, à réorienter vers le financement de l'Ondam médicosocial des recettes, notamment de CSG, qui viennent aujourd'hui alimenter l'excédent structurel de la caisse nationale des allocations familiales.
La mise en place d'une « tuyauterie » à partir des excédents de la branche famille, sans être exclue, poserait cependant un problème de lisibilité.
La mission souhaite toutefois faire preuve de prudence et souhaite obtenir des éléments complémentaires sur les projections pluriannuelles d'évolution du solde de la branche famille, compte tenu des transferts déjà envisagés, au profit de la branche vieillesse notamment.
• La mise en place d'un tarif dégressif pour l'Apa versée en établissement
Une solution doit également être envisagée pour permettre aux départements de réaliser des économies, afin de neutraliser le basculement éventuel, sur le tarif dépendance, des dépenses d'animation-service social ainsi que d'une part accrue des charges d'agents de service (soit un coût de 1,2 milliard d'euros), qui n'est pas totalement compensé par la sortie de ce tarif des dépenses d'aides soignantes (gain pour les départements d'un milliard d'euros).
La mission estime qu'un tarif dégressif d'Apa en établissement en fonction du revenu pourrait ainsi être mis en place, permettant de réduire la dépense consentie au profit de personnes disposant de ressources élevées et qui ne supportent pas de reste à charge. Ceci représenterait une économie globale de 200 millions d'euros pour les départements.
La mesure pourrait d'ailleurs être mise en place pour elle-même, et sans nécessaire volonté de rechercher de nouvelles ressources, dans un strict souci d'équité (on rappelle en effet que le montant de l'Apa en hébergement est le même pour tous les pensionnaires de l'établissement jusqu'à environ 2 200 euros de revenu mensuel ainsi que dans les établissements en dotation globale).
• L'adaptation des dépenses fiscales existantes afin de mieux prendre en compte les besoins des personnes dépendantes
Ensuite, la mission estime qu'une réflexion devrait être conduite pour rationaliser les dépenses fiscales existantes en faveur des personnes âgées afin de les rendre plus efficaces .
Ces dépenses fiscales représentent un coût important, de plusieurs milliards d'euros, pour la collectivité. Or, selon l'analyse de la direction du budget, seuls 370 millions d'euros sont, aujourd'hui, directement ciblés sur la dépendance 221 ( * ) .
Dans ces conditions, il paraît envisageable de dégager des marges de manoeuvre en vue d'améliorer l'efficacité de ces dépenses fiscales et de répondre aux besoins les plus urgents.
La mission ne propose pas, à ce stade, de pistes précises mais estime qu'il s'agit d'un chantier important, susceptible d'offrir des capacités de redéploiements intéressantes dans un cadre budgétaire contraint. Cette réflexion doit s'appuyer sur les différents travaux conduits sur les niches fiscales et sociales, afin de disposer d'une vision globale des enjeux.
b) Une plus grande efficience de la dépense est souhaitable
• Les possibilités offertes par les reconversions de lits hospitaliers en établissements médicosociaux
Une première opportunité à saisir est celle de la restructuration de certains établissements hospitaliers en établissements médicosociaux (s'ajoutant au processus de partition en cours des unités de soins de longue durée - USLD - entre un maintien en USLD ou une transformation en Ehpad selon l'intensité en soins fournis aux patients).
En effet, de nombreuses études montrent qu'une partie des lits occupés à l'hôpital le sont d'une manière inadéquate, notamment par des personnes âgées : une optimisation de l'offre permettrait donc tout à la fois une maîtrise des coûts et une réponse plus adaptée aux besoins.
En se fondant sur certaines études émanant de la mission « Solidarité » de la révision générale des politiques publiques (RGPP) et sur les données fournies par le ministère du travail, des relations sociales, de la famille et de la solidarité, la mission évalue à environ 30 000 le nombre de lits susceptibles d'être transférés du secteur du court séjour hospitalier aux Ehpad. Ceci se traduirait par un transfert de 200 à 300 millions d'euros de l'Ondam sanitaire vers l'Ondam médicosocial et par une économie nette d'environ un milliard d'euros pour l'assurance maladie 222 ( * ) .
La mission ne minimise pas la complexité de ce processus, d'une part en raison de la nécessité de reconvertir les personnels actuellement employés en court séjour ; ensuite, parce que les redéploiements à effectuer concernent notamment des CHU, dont les lits ne pourront pas être reconvertis in situ . Ceci signifie que certaines places devront être transférées, comme l'AP-HP a commencé à le faire en apportant des terrains aux Ehpad sous forme de baux emphytéotiques et en mettant également à disposition des personnels.
A ce stade, la mission s'interroge sur les moyens qui pourraient faciliter les évolutions nécessaires. La mise en place des agences régionales de santé, qui auront compétence sur les deux champs, sanitaire et médicosocial, sera un élément déterminant.
Au-delà, on peut également envisager de créer des outils de « fluidification », par exemple réorienter le fonds pour la modernisation des établissements de santé publics et privés (FMESPP) vers le financement des restructurations et des conversions de structures.
• Améliorer la gestion de l'Ondam médicosocial
La mission estime que les possibilités de redéploiement au sein même de l'Ondam médicosocial doivent également être explorées.
Elle a noté précédemment que l'objectif de dépenses « personnes âgées » est caractérisé, depuis l'origine, par des excédents non consommés , dont le montant atteint aujourd'hui 400 à 500 millions d'euros par an.
Une partie est aujourd'hui réutilisée en aide à l'investissement, mais la mission estime qu' une réflexion d'ensemble sur leur emploi s'impose.
• La mise en place de forfaits uniques et de contrôles renforcés
La mission prône ensuite la généralisation du forfait global et, au-delà, la mise en place de forfaits uniques couvrant l'ensemble des dépenses de soins produites par les pensionnaires accueillis en Ehpad, y compris les soins de ville qui font l'objet de contrôles jusqu'à présent insuffisants, ainsi que l'a rappelé le directeur de la Cnam, Frédéric Van Roekeghem.
La mission a toutefois pris note de la volonté affichée par l'assurance maladie d'engager une politique de contrôle spécifique des établissements d'hébergement pour personnes âgées dépendantes, afin notamment d' éviter des risques de double facturation de certains actes qui pourraient être pris en charge une première fois dans le cadre des forfaits soins, puis une seconde fois dans le cadre du remboursement des soins de ville.
Elle souhaite plus globalement que les obligations pesant sur les directeurs d'Ehpad soient renforcées.
En application de l'article R. 314-169 du code de l'action sociale et des familles, un Ehpad est, en effet, tenu d'adresser chaque semestre la liste de ses résidents à la caisse primaire d'assurance maladie (Cpam) qui correspond à son lieu d'implantation. Toutefois, en pratique, ce dernier ne transmet que rarement ces informations à sa Cpam 223 ( * ) . De leur côté, les Cpam n'ont pas développé d'applicatifs qui permettent de recueillir ces données. Il n'est donc pas possible aujourd'hui de connaître de manière exhaustive les interventions des professionnels de santé dans un Ehpad et, par conséquent, de contrôler les dépenses qui y sont réalisées sur financement de l'Ondam soins de ville.
Jusqu'à présent, les Ehpad ne respectant pas les obligations définies par le code de la sécurité sociale et le code de l'action sociale et des familles, et notamment le principe de remontées d'information aux caisses, ne se voyaient appliquer aucune sanction. L'article 88 de la loi de financement de la sécurité sociale pour 2007 a finalement étendu aux Ehpad le dispositif des pénalités administratives introduit par la réforme de l'assurance maladie et défini par l'article L. 162-1-14 du code de la sécurité sociale. Le décret d'application n'a cependant pas été pris à ce jour.
La mission juge indispensable de réaffirmer l'obligation pesant sur les directeurs d'Ehpad et de publier le décret permettant des sanctions en cas de manquement.
• La convergence des tarifs des établissements
Une autre possibilité d'amélioration de l'efficience de la gestion réside dans la convergence des tarifs des établissements.
En effet, 20 % à 25 % des établissements hébergeant des personnes âgées dépendantes bénéficient actuellement, sur des bases exclusivement historiques, de ressources en réalité supérieures à ce qu'autoriserait l'application stricte d'une tarification fondée sur l'outil Pathos.
L'obligation qui leur serait faite de ramener progressivement, sur une durée d'environ cinq ans, leur dotation « soins » au niveau des tarifs plafonds prévus dans le cadre de la tarification Pathos ou bien d'augmenter leur service rendu en prenant en charge des résidents plus lourdement dépendants à budget constant permettrait de réaliser une économie de 350 millions d'euros.
La mission considère que cette mesure devrait s'appliquer aussi bien aux Ehpad qu'aux unités de soins de longue durée (USLD) , qui disposent du même système tarifaire. Elle est toutefois consciente que la mise en oeuvre de cette mesure requiert une très forte volonté politique .
Il conviendrait également, dans le même ordre d'idée, de revenir sur la règle qui garantit aux Ehpad issus de la partition d'USLD le maintien de leurs taux d'encadrement (règle dite du « per capita » dans les USLD partitionnées).
Cette convergence des tarifs entre les établissements médicosociaux permettrait de traiter les besoins de manière plus équitable et plus efficiente.
• La mise en place d'un référentiel de coûts des établissements
Enfin, au-delà des financements nouveaux à mobiliser pour réduire les restes à charge, la mission juge nécessaire d'établir des garde-fous, afin d'éviter que les ressources supplémentaires ne soient absorbées par les établissements, sans profiter à leurs destinataires.
En effet, à la création de l'Apa, les bénéficiaires en établissement n'ont vu leurs charges s'alléger que du quart des ressources publiques nouvellement octroyées, le reste étant « capté » par les établissements.
La mission se montre donc particulièrement attentive sur ce point , qui plus est dans un contexte où l'essentiel des nouvelles places créées le sont dans le secteur lucratif privé, qui finance ses marges grâce au tarif hébergement.
Elle estime que l'établissement de référentiels de coûts des établissements, qui n'existent pas actuellement, est une mesure indispensable. On peut également imaginer que ces référentiels puissent, par la suite, être rendus opposables , mais ceci supposerait que des mesures de contrôle de l'évolution des prix d'hébergement soient mises en place, au-delà du simple agrément à l'ASH.
3. Ajuster le calendrier de mise en oeuvre des mesures déjà annoncées ?
Ce cadre budgétaire contraint amène la mission à s'interroger sur la définition des priorités .
A cet égard, on ne peut exclure a priori que certaines mesures déjà annoncées, notamment dans le cadre du plan Solidarité-Grand Age, puissent être révisées, en fonction des besoins réels et des moyens disponibles.
La mission ne formule pas de propositions concrètes à ce stade, mais souhaite que des évaluations complémentaires soient menées concernant deux dispositifs, en lien avec les réformes précédemment envisagées ou évoquées : la règle dite du « un pour un » et le rythme de médicalisation des établissements.
a) Faut-il maintenir la règle du « un pour un » ?
La première interrogation de la mission porte sur la nécessité de maintenir la règle dite du « un pour un », qui consiste à porter le ratio d'encadrement total, dans les établissements accueillant les personnes les plus dépendantes 224 ( * ) , à un équivalent temps plein (dont environ 0,65 personnel soignant) pour chaque résident.
Faut-il conserver cet objectif dans sa perspective initiale ou envisager d'allonger sa durée de mise en oeuvre ? La question peut légitimement être posée si l'on estime que la priorité est davantage celle du nombre de places que celle du taux d'encadrement et que l'on rappelle que le centre d'analyse stratégique avait lui-même fixé un objectif d'amélioration de ce taux à l'horizon 2025.
b) Faut-il médicaliser aussi rapidement les établissements médicosociaux ?
De même, la mission s'interroge sur le rythme de médicalisation des établissements.
Lors de son audition 225 ( * ) , Jean-Marc Aubert, directeur délégué à la gestion et à l'organisation des soins de la Cnam, a estimé que la France avait « fortement accru les moyens unitaires consacrés à l'accueil dans les structures d'accueil des personnes âgées dépendantes. Nous avons fait le choix de médicaliser tous les Ehpad. Cette voie n'a pas nécessairement été suivie par les autres pays d'Europe. Nous avons décidé d'autoriser l'hospitalisation, quel que soit le degré de dépendance des personnes concernées, sans même réfléchir à d'autres voies possibles ».
La mission estime que des réflexions complémentaires, tenant compte de l'ensemble des restructurations envisagées, sont nécessaires en ce domaine.
B. L'ÉQUITÉ IMPOSE UNE PRISE EN COMPTE PLUS JUSTE DU PATRIMOINE DANS LE CALCUL DES PRESTATIONS
Afin de dégager les moyens nouveaux permettant le financement de dépenses visant à améliorer la prise en charge des personnes âgées dépendantes qui en ont le plus besoin et à soulager leurs familles ainsi que leurs proches, la mission juge nécessaire de mieux prendre en compte, à l'avenir, le patrimoine des personnes concernées au moment de l'octroi des prestations publiques.
Il s'agit là d'un élément essentiel pour l'équité de notre système de prise en charge des personnes âgées dépendantes.
La mission considère toutefois que cette appréciation du patrimoine doit s'effectuer dans un cadre permettant de garantir le principe de libre choix des personnes et ne doit pas entraîner d'effets d'éviction, c'est-à-dire remettre en cause le caractère universel de l'Apa.
1. La mission ne souhaite pas rétablir la récupération sur succession...
Dans ce cadre, rétablir le mécanisme de recours sur succession, qui s'imposait autrefois aux familles bénéficiaires de la prestation spécifique dépendance, ne constitue pas, pour votre mission, une voie à suivre .
Certes, un amendement a été adopté par le Sénat lors de l'examen du projet de loi de finances pour 2008, à l'initiative du président de la mission, puis supprimé par la commission mixte paritaire ; mais, cette initiative avait surtout pour objectif de poser le problème de la prise en compte du patrimoine.
|
En application de l'article L. 232-19 du code de l'action sociale et des familles, les sommes servies au titre de l'Apa ne font aujourd'hui l'objet d'aucun recouvrement sur la succession du bénéficiaire, sur le légataire ou sur le donataire. L'article adopté par le Sénat, issu d'un amendement présenté par le président de la mission et sous-amendé par notre collègue Michel Charasse, puis supprimé par la commission mixte paritaire, avait pour objet de limiter le bénéfice de ces dispositions aux successions inférieures à 100 000 euros. En cas d'actif net successoral excédant ce montant, les sommes servies au titre de l'Apa auraient alors fait l'objet d'une récupération sur succession. Ce montant aurait été actualisé chaque année dans la même proportion que la limite supérieure de la première tranche du barème de l'impôt sur le revenu et arrondi au millier d'euros le plus proche. Un mécanisme de cliquet était toutefois prévu, puisque la récupération sur succession ne se serait exercée que sur la partie de l'actif net successoral excédant 100 000 euros. Ce seuil de 100 000 euros correspondait à peu près au patrimoine médian, évalué à 98 010 euros lors de la dernière enquête patrimoine de l'Insee (2004). Cette mesure ne se serait appliquée qu'aux allocations attribuées pour la première fois à leur bénéficiaire à compter du 1 er janvier 2009, ce qui excluait du dispositif tous les bénéficiaires actuels de l'Apa.
Dans l'attente d'un nouveau cadre législatif relatif
à la dépendance, le Parlement a finalement renoncé
à ce mécanisme.
|
D'autres voies retiennent désormais l'attention de la mission, qui souhaite mettre l'accent sur la liberté de choix des personnes et veiller au maintien du caractère universel de l'Apa.
2. ... mais défend l'idée d'une prise en compte du patrimoine respectant le principe d'un choix responsable de la personne concernée...
a) Un choix offert aux détenteurs de patrimoines importants
La mission a ainsi expertisé, avec l'aide des services du ministère du travail, des relations sociales, de la famille et de la solidarité, un mécanisme permettant de mieux prendre en compte le patrimoine des personnes tout en respectant la double exigence de liberté de choix du bénéficiaire et d'universalité de l'Apa.
Dans ce schéma, dès lors que le patrimoine de la personne excède un certain montant , le demandeur d'Apa aurait le choix, au moment de son entrée en dépendance, entre :
- le bénéfice d'une allocation à taux plein, à condition d'accepter la mise en gage d'une partie de son patrimoine ;
- ou le bénéfice d'une allocation diminuée, par exemple de moitié, s'il ne souhaite pas mettre son patrimoine à contribution.
Ce choix serait inscrit sur un formulaire à remplir avec la demande d'allocation.
Là aussi, seuls les nouveaux demandeurs de l'allocation seraient concernés par cette mesure, et non les actuels bénéficiaires. En outre, ce mécanisme ne concernerait que l' Apa à domicile , et non l'Apa versée aux personnes âgées dépendantes accueillies en Ehpad 226 ( * ) .
b) Un dispositif encadré
Ce mécanisme appelle plusieurs remarques :
1- la situation des personnes disposant d'un patrimoine inférieur à ce montant serait inchangée : elles continueraient à bénéficier d'une Apa à taux plein sans avoir à mettre leur patrimoine à contribution ;
2- pour les personnes entrant dans le champ de ce dispositif, la prise de gage serait elle-même partielle et ne concernerait qu'une faible proportion de la succession à venir, prélevée sur la partie du patrimoine excédant le seuil de déclenchement de la mesure . Si le bénéficiaire acceptait d'emblée une Apa diminuée de moitié, aucune mesure conservatoire ne serait prise ;
3- l' évaluation du patrimoine de la personne considérée s'effectuant au moment de la demande d'allocation , les contraintes imposées aux départements, qui seront chargés de cette opération, devront être les plus légères possibles afin d' éviter de retomber dans les lourdeurs de gestion de la récupération sur succession. Le système pourrait alors être le suivant : quelques questions simples (trois ou quatre) seraient posées au moment de l'entrée en dépendance afin de permettre une première évaluation du patrimoine ; les déclarations de revenu, d'impôt sur la fortune, les bases d'impôts locaux (valeurs locatives) etc. seraient alors transmises. La prise de gage pourrait prendre la forme d'un nantissement ou d'une hypothèque. L'évaluation définitive serait effectuée au moment de la liquidation de l'actif successoral.
Une autre solution encore plus simple pourrait consister à ne pas procéder à une prise formelle de gage, sous forme d'hypothèque ou de nantissement, au moment de la demande d'Apa : le demandeur se contenterait alors de requérir soit l'allocation à taux plein, soit l'allocation à 50 %. Le patrimoine des bénéficiaires ayant demandé l'Apa à taux plein ne serait évalué en une seule fois qu'à la liquidation de la succession et le gage serait directement perçu par le département à cette date ;
4- des dispositions devront être élaborées afin d'empêcher que le bénéficiaire n'organise son insolvabilité . De ce point de vue, il serait utile d'instaurer un rapport des donations effectuées jusqu'à dix ans avant l'entrée dans le dispositif ;
5- en cas de situation de dépendance conjointe des époux ou des membres pacsés du couple, la mission estime que le patrimoine ne devrait être gagé qu' une seule fois, dans la limite du plafond du gage.
La mission tient également à souligner que ce mécanisme de prise de gage sur patrimoine ne s'appliquerait qu'aux bénéficiaires de l'Apa, et en aucun cas à ceux de la PCH.
c) Des seuils à fixer afin de ne solliciter que les patrimoines les plus élevés et de ne pas entraîner d'effets d'éviction
Ce cadre posé, il reste à déterminer le seuil de déclenchement de la mesure et le montant du patrimoine mis en gage.
S'agissant du seuil, celui-ci devrait être fixé de façon à ne solliciter que les patrimoines les plus élevés. La mission, dans sa majorité et en première analyse, évalue environ au tiers la proportion de patrimoines concernés : les deux tiers ne seraient pas touchés par le dispositif et les détenteurs du tiers restant devraient opter pour l'Apa à 50 % ou la prise de gage.
Le débat est ouvert et doit prendre en considération deux exigences à concilier : l'acceptabilité de la mesure pour les Français, d'une part son efficacité pour assurer la pérennité du financement de l'Apa, d'autre part.
Selon les dernières estimations de la Banque de France, le patrimoine médian des Français se situait, en 2003, à 112.180 euros pour l'ensemble de la population et à 110.320 euros pour les personnes âgées de soixante-dix ans ou plus, comme le montre le tableau suivant.
 Source : Bulletin de
la Banque de France, n° 167 (novembre 2007)
Source : Bulletin de
la Banque de France, n° 167 (novembre 2007)
Sur cette base, on pouvait estimer qu'un partage un tiers/deux tiers se situait à l'époque, pour les ménages de plus de soixante-dix ans, à 150 000 euros. Compte tenu de l'évolution intervenue depuis lors, on peut penser que ce seuil correspond vraisemblablement davantage aujourd'hui au niveau du patrimoine médian. En effet, les dernières évaluations effectuées par la direction de la sécurité sociale et transmises à la mission indiquent que 44 % des bénéficiaires d'Apa 227 ( * ) auraient un patrimoine excédant le seuil de 150 000 euros.
Un partage un tiers/deux tiers impliquerait plutôt de retenir un niveau de déclenchement se situant aux alentours de 200 000 euros . Les dernières études de la direction de la sécurité sociale indiquent ainsi que 36 % des personnes seraient alors concernées par la mesure. La mission attend toutefois, sur ce point, des études complémentaires.
Par ailleurs, on doit s'interroger sur le montant du gage : celui-ci pourrait être fixé en pourcentage de la fraction de patrimoine excédant le seuil de déclenchement ou en valeur absolue. Par souci de simplification, cette seconde solution serait préférable. Le montant maximal retenu pourrait alors se situer à 20 000 euros 228 ( * ) , ce qui correspond approximativement au montant moyen d'Apa versé par personne 229 ( * ) et permet de ne pas donner un aspect confiscatoire au dispositif , puisqu'en tout état de cause, moins de 10 % du patrimoine, au maximum, seraient prélevés, si le seuil de déclenchement de la mesure était fixé à 200 000 euros (13 % avec un seuil à 150 000 euros).
Il convient de préciser que les niveaux de seuil de déclenchement du dispositif et de plafond de la prise de gage seraient définis pour la première année d'application mais qu'il faudrait ensuite prévoir un mécanisme d'indexation . Une option possible consisterait à actualiser ces montants chaque année dans la même proportion que la limite supérieure de la première tranche du barème de l'impôt sur le revenu et à les arrondir au millier d'euros le plus proche. Des études d'impact sont toutefois encore nécessaires pour éclaircir ce point.
D'après les données communiquées à la mission, la mesure de prise de gage sur patrimoine pourrait, si le seuil était fixé entre 150 000 et 200 000 euros et le gage à 20 000 euros au maximum, entraîner une économie de 800 millions d'euros en moyenne en 2012 et de 1,1 milliard d'euros en moyenne en régime de croisière, à compter de 2013/2014. Cette économie pourrait être redéployée par les conseils généraux afin d'améliorer la situation de personnes âgées dépendantes et de réduire le reste à charge (cf. supra ).
|
La mesure ne s'appliquerait qu'aux nouveaux bénéficiaires de l'Apa à compter de 2009, soit 79 000 personnes en Gir 1 et 2, 43 000 personnes en Gir 3 et 90 000 personnes en Gir 4. La montée en puissance de l'économie réalisée dépend des hypothèses de mortalité figurant dans le tableau ci-dessous.
Le gain réalisé dépend aussi de la proportion de personnes qui optent pour une Apa à taux réduit. Par exemple, si ce taux atteignait 50 %, le gain s'élèverait à 1,4 milliard d'euros en 2013, soit 300 millions d'euros de plus que le montant figurant ci-dessus.
|
A plus long terme, et sous réserve d'analyses plus fines, la mesure de prise de gage sur patrimoine pourrait également permettre de maintenir le « pouvoir d'achat » de l'Apa, c'est-à-dire sa capacité à financer un volume d'aide constant. Un besoin de financement pourrait n'apparaître à nouveau qu'à l'horizon 2025, au début du second pic démographique de dépendance, en l'absence d'autres mesures 230 ( * ) .
3. Une formule qui présente de nombreux avantages
Ce mécanisme présente donc plusieurs avantages aux yeux de la mission :
- il ne s'apparente pas à la récupération sur succession dès lors qu'il résulte d'un choix clair et ex ante du bénéficiaire ;
- il ne remet pas en cause le caractère universel de l'Apa et la modicité du gage ne revêt pas de caractère confiscatoire ;
- il présente un intérêt budgétaire certain - 800 millions d'euros en 2012 et 1,1 milliard d'euros à compter de 2013, en régime de croisière -, qui permet à la mission, d'une part, de présenter des mesures tendant à améliorer la qualité de la prise en charge des personnes âgées dépendantes (relèvement ciblé des plafonds d'aides pour les personnes isolées ou atteintes de maladies neurodégénératives prises en charge à domicile), d'autre part, de pallier l'insuffisance de recettes d'Apa pour couvrir les dépenses (500 millions d'euros à l'horizon 2012). Ce faisant, il contribuerait à renforcer l'équité et la soutenabilité de notre système de prise en charge de la dépendance ;
- enfin, il constitue également une incitation, sur le long terme, à la souscription de produits d'épargne ou de prévoyance en matière de dépendance, ce qui est particulièrement important dans une logique économique engagée sur longue période.
C. LA NÉCESSITÉ D'UN FINANCEMENT MIXTE REQUIERT UNE ARTICULATION FORTE ENTRE LA PRISE EN CHARGE PUBLIQUE ET LES GARANTIES ASSURANTIELLES
1. La mise en place d'un financement mixte du cinquième risque...
Le débat sur les modalités de prise en charge de la dépendance des personnes âgées s'ouvre sur une première question : doit-on prévoir une prise en charge intégrale par la solidarité nationale ou encore créer une cinquième branche de sécurité sociale, ou bien faut-il opérer un « mixte » entre financement socialisé et assurance individuelle ?
Ce premier débat devrait être pour l'essentiel déjà tranché, dans la mesure où les membres du conseil de la CNSA, qui représentent tout le spectre des personnes et des structures intervenant dans le champ de la dépendance, ont eux-mêmes, à la quasi-unanimité, admis que la dépendance relève d'une architecture à deux étages comprenant un socle solidaire et un niveau complémentaire de type assurantiel.
La mission prône donc la mise en place d'un système mixte de financement de la dépendance.
Elle rappelle une nouvelle fois son attachement à un niveau élevé de solidarité dans le financement de la prise en charge du risque dépendance.
Sur cette base, deux modalités d'intervention seraient théoriquement envisageables pour les produits d'assurance :
- à titre complémentaire , dans le champ des biens et services liés à la perte d'autonomie, en supplément du socle des prestations considérées comme essentielles qui seraient, en tout état de cause, prises en charge par la solidarité nationale seule ;
- ou bien de façon combinée avec la couverture solidaire , ces produits d'assurance étant appelés à intervenir au sein même du socle de prestations essentielles en étant mixés avec les ressources dégagées sur fonds publics ; dans ce cadre, la clé de répartition entre couverture publique et couverture privée du risque a vocation à différer selon la situation des personnes , en fonction de deux critères principaux qui sont la capacité de financement du bénéficiaire (évaluée à partir de son revenu, mais aussi de son patrimoine) et son degré de dépendance évalué médicalement.
Les réflexions de la mission se situent clairement au niveau de la seconde branche de cette alternative. La solidarité publique, on l'a vu dans le cadre de la deuxième partie du présent rapport, ne pourra pas tout prendre en charge et des choix devront donc être opérés au profit des plus bas revenus.
Dès lors, la question posée n'est pas de savoir quelles aides doivent être assumées directement à partir des ressources personnelles de la personne dépendante, mais comment on parvient à une articulation efficace entre les deux modalités de financement, dans le cadre d'un partenariat public-privé pour assurer la couverture du risque de perte de l'autonomie.
2. ... implique de développer la couverture assurantielle du risque dépendance...
Le développement d'un financement mixte du risque dépendance, faisant intervenir les assurances, les mutuelles et les institutions de prévoyance aux côtés de la solidarité nationale, suppose que différentes actions soient menées.
A cet égard, la mission dégage trois grandes orientations : une meilleure information du public ; un réaménagement de certains dispositifs existants, notamment en matière d'épargne ; enfin, un développement des contrats de prévoyance.
a) En renforçant l'information du public
Le premier impératif consiste à améliorer l'information dont dispose le public, ce qui recouvre en réalité deux types d'informations distinctes mais complémentaires.
En effet, il faut tout d'abord mettre à la disposition de nos concitoyens des informations claires sur les enjeux de la dépendance , en précisant ce que cette notion recouvre, comment elle peut être prise en charge (maintien à domicile, accueil en établissement) et à quel niveau de prise en charge publique la personne peut prétendre.
Le public devrait également être informé des garanties privées auxquelles il peut souscrire, en complément de la prise en charge publique. Ceci suppose une réelle lisibilité et une meilleure comparabilité des produits d'épargne et de prévoyance offerts sur le marché, afin de permettre à chacun d'avoir une idée claire du schéma de financement global et des options qui se présentent à lui.
Ces informations pourraient être diffusées dans le cadre de campagnes d'informations spécifiques mais requièrent également la mise en place d'un outil d'information simple et clairement identifié , sur le modèle de ce qui a été accompli en matière de retraites avec la création du « Gip Info Retraite ». Ce dernier pourrait lui-même être utilisé à cette fin et aider, très en amont, à fournir des indications permettant aux personnes intéressées de connaître le montant évaluatif de leur retraite et de définir le niveau de protection dépendance qu'il leur faudra envisager de dégager compte tenu de leurs ressources et de leur patrimoine prévisibles 231 ( * ) .
b) En réaménageant certains dispositifs existants, en particulier en matière d'épargne
La deuxième orientation de la mission consiste à utiliser certains dispositifs existants, en particulier des produits d'épargne, afin de permettre une meilleure prise en compte du risque dépendance.
Trois formules ont plus particulièrement retenu l'attention de la mission : l'assurance-vie, l'épargne retraite et le mécanisme de prêt viager hypothécaire.
Ces aménagements auraient un coût relativement limité pour les finances publiques car ils seraient mis en oeuvre dans le cadre des enveloppes existantes.
• Permettre aux personnes qui le souhaitent d'orienter une part des sommes souscrites en assurance-vie vers une garantie dépendance
La première option envisagée par la mission, s'agissant de l'assurance-vie, est celle de la réorientation de certains contrats vers la couverture du risque dépendance.
Cette transformation devrait pouvoir s'effectuer sans qu'elle soit considérée comme une novation fiscale , c'est-à-dire sans coût ou pénalité pour l'assuré. Le but est de parvenir à ajouter une option dépendance aux contrats en cours sans conséquence sur l'antériorité des contrats.
On pourrait alors s'inspirer du mécanisme prévu pour la transformation - dite « transformation Fourgous » 232 ( * ) - de contrats monosupports en contrats multisupports investis pour une part en unités de compte, cette transformation n'entraînant pas les conséquences fiscales d'un dénouement du contrat.
Deux modalités pourraient être envisagées : d'une part, la possibilité de modifier le contrat pour y inclure une sortie en rente en cas de dépendance ; d'autre part, la possibilité d'utiliser tout ou partie des sommes inscrites sur le contrat afin de payer une prime permettant de souscrire à un contrat de prévoyance dépendance, les primes exigées étant d'autant plus élevées que la souscription est tardive.
Ces dispositions seraient de nature à optimiser l'utilisation des sommes investies en assurance-vie - dont l'encours total a atteint 1 146,4 milliards d'euros en 2007 233 ( * ) - et apporteraient également une réponse aux personnes plus âgées qui n'ont pas pu souscrire des contrats de prévoyance .
Elles pourraient, en outre, contribuer à allonger la détention des sommes investies en assurance vie , ce qui apparaît souhaitable à la mission, d'un point de vue macroéconomique.
Par ailleurs, une autre mesure, dont le coût n'est pas chiffré à ce stade, a été évoquée par certains interlocuteurs de la mission. Elle viserait à étendre la possibilité, aujourd'hui prévue par l'article 125 0-A du code général des impôts, en cas de dénouement du contrat résultant de l'invalidité du bénéficiaire 234 ( * ) . Un tel mécanisme nécessiterait toutefois une étude d'impact dont la mission ne dispose pas à ce stade.
|
Le I de l'article 125 0-A du code général des impôts dispose que, de manière générale, les produits attachés aux bons ou contrats de capitalisation ainsi qu'aux placements de même nature souscrits auprès d'entreprises d'assurance établies en France sont, lors du dénouement du contrat, soumis à l'impôt sur le revenu . Des exceptions à ce principe sont toutefois prévues. Ces produits sont notamment exonérés, quelle que soit la durée du contrat , lorsque le dénouement de ce dernier résulte de l'invalidité du bénéficiaire ou de celle de son conjoint, sous certaines conditions. Cette disposition ne s'applique en effet, suivant la classification retenue par l'article L. 341-4 du code de la sécurité sociale, qu'aux invalides absolument incapables d'exercer une profession quelconque, ainsi qu'aux invalides qui, étant absolument incapables d'exercer une profession, sont, en outre, dans l'obligation d'avoir recours à l'assistance d'une tierce personne pour effectuer les actes ordinaires de la vie. En revanche, elle ne bénéficie pas aux invalides capables d'exercer une activité rémunérée. |
• Aménager le dispositif applicable au plan d'épargne retraite populaire (Perp)
La mission juge également nécessaire d'adapter le cadre actuel de l'épargne retraite, qui a récemment fait l'objet d'une analyse d'ensemble effectuée par le président de la mission 235 ( * ) , afin de corréler davantage couverture du risque vieillesse et couverture du risque dépendance.
Le financement de la couverture du risque dépendance serait ainsi anticipé en même temps que les besoins pour la retraite. La personne aurait la faculté de constituer, pendant sa période d'activité, une épargne globale et de long terme en vue d'assurer le financement de ses besoins, quels qu'ils soient, pouvant se manifester pendant toute la durée de sa retraite. La cohérence de ce schéma est donc grande.
L'article 163 quatervicies du code général des impôts a prévu la déductibilité fiscale, dans la limite d'un double plafond 236 ( * ) , des cotisations versées aux différents régimes d'épargne retraite, dont le plan d'épargne retraite populaire (Perp), qui couvre, fin 2007, près de deux millions de personnes 237 ( * ) . Or il apparaît que ce plafond est aujourd'hui loin d'être saturé.
Dans ces conditions, il est envisageable de permettre la déductibilité des cotisations dépendance versées sur un contrat adossé à un contrat d'épargne retraite, dans les mêmes conditions et sous les mêmes limites que les versements sur le contrat d'épargne retraite.
Ce dispositif consisterait à majorer les cotisations de base, sur un contrat d'épargne retraite, de cotisations complémentaires dépendance. En contrepartie, le bénéficiaire disposerait d'une rente plus élevée (ou du versement d'un capital supplémentaire, dans l'hypothèse d'une sortie en capital) en cas de survenance du risque dépendance. Ce complément de ressources permettrait de faire face aux besoins de financement entraînés par la dépendance.
Le contrat dépendance serait couplé au contrat d'épargne retraite, mais juridiquement distinct de celui-ci : le couplage de deux contrats distincts est, en effet, rendu nécessaire par l'obligation de cantonnement spécifique à l'épargne retraite. Le risque dépendance serait alors adossé à l'actif général de l'entreprise d'assurance.
Le même plafond de déductibilité fiscale que celui aujourd'hui en vigueur pour l'épargne retraite s'appliquerait pour les cotisations d'épargne retraite et les cotisations dépendance.
A long terme, la mesure serait autofinancée, puisque la déductibilité des cotisations sur un contrat d'épargne retraite a comme contrepartie l'imposition des rentes versées.
Contrairement aux propositions précédentes visant à optimiser les sommes investies en assurance vie, cette mesure s'adresserait prioritairement à des actifs encore relativement jeunes et qui ne songeraient pas spontanément à constituer une telle couverture s'ils n'y étaient pas incités au travers de mécanismes de retraite complémentaire.
• Permettre un meilleur recours au prêt viager hypothécaire
Il semble également possible de progresser sur le terrain des emprunts hypothécaires inversés, en créant une garantie d'Etat qui permettrait de réduire leur coût. Les conditions actuelles ne sont, en effet, pas satisfaisantes, seul le Crédit foncier pratiquant des prêts de ce type, mais à des taux prohibitif (de 7 % à 8 %). La mission estime donc nécessaire de créer un environnement plus concurrentiel et de prévoir des garanties publiques apportées par l'Etat au moyen de structures du type du fonds de garantie à l'accession sociale (Fgas).
c) En développant les contrats de prévoyance
Au-delà de ces mesures, ou en complément de celles-ci, la mission préconise le développement et une diffusion plus large des contrats de prévoyance en matière de couverture du risque dépendance . Deux éléments la confortent dans ce choix : d'une part, les produits d'épargne précédemment décrits ne concernent qu'une partie de la population ; d'autre part, des propositions plus fortes en ce domaine doivent être envisagées dans la perspective où la population ne pourrait plus être convenablement couverte par les dispositifs de solidarité à l'échéance 2030, à l'arrivée des générations du baby-boom au grand âge 238 ( * ) .
Ainsi qu'on l'a relevé précédemment, la France dispose déjà d'une expérience certaine dans le domaine des produits de prévoyance. Il s'agit maintenant de s'appuyer sur cette expérience pour bâtir un système lisible et sécurisé pour les citoyens.
• Permettre au public le plus large de souscrire des contrats de prévoyance
La mission juge nécessaire de permettre au plus grand nombre de souscrire, sur une base volontaire , des contrats de prévoyance offrant une rente fixée à l'avance, pour des montants de prime d'autant plus modiques que les contrats auront été souscrits plus tôt.
Ces produits existent déjà, ainsi qu'on l'a précédemment relevé : il faut les développer, comme votre rapporteur l'avait suggéré dans sa proposition de loi relative à la création d'une assurance dépendance 239 ( * ) .
A cet égard, la mission souhaite que le Gouvernement progresse dans la réflexion sur l'utilité d'un système national de prise en charge des primes, dégressif en fonction du revenu , afin de couvrir les personnes les plus modestes, qui ne pourraient pas acquitter ces cotisations et seraient alors amenées à renoncer à souscrire de tels produits.
La mise en place d'un système de ce type supposerait de dégager de nouvelles ressources sans relever les prélèvements obligatoires. Devant la mission, le rapporteur a évoqué, à titre de piste exploratoire, la solution selon laquelle la prise en charge des primes pourrait reposer sur tout ou partie des recettes aujourd'hui affectées au fonds de réserve pour les retraites (FRR), sans toucher au stock accumulé.
En effet, le FRR ne sera pas en mesure d'accomplir la tâche pour laquelle il a été créé. En revanche, ses ressources appartiennent aux futurs retraités et il paraîtrait donc légitime de les utiliser pour faire face aux besoins spécifiques qu'ils rencontreront en termes de perte d'autonomie.
|
Le fonds de réserve pour les retraites (FRR) a pour mission principale de gérer les sommes qui lui sont affectées et mises en réserve jusqu'en 2020 , pour permettre ensuite de lisser jusqu'en 2040 l'évolution des taux de cotisation aux régimes éligibles au fonds, c'est-à-dire le régime général (Cnav), le régime des salariés agricoles, financièrement intégré au régime général, le régime des artisans (Cancava) et le régime des industriels et commerçants (Organic), désormais regroupés, pour les deux derniers, au sein du régime social des indépendants (RSI). En outre, il gère pour le compte de la Cnav, depuis le 30 juin 2005, 40 % de la soulte (3,06 milliards d'euros) versée par la caisse nationale des industries électriques et gazières (Cnieg), en contrepartie de l'adossement du régime des IEG au régime général.
Le FRR s'est vu confier la gestion de 25,8 milliards
d'euros entre 2004 et 2007. Au 31 décembre 2007, compte tenu de ses
performances financières, ses actifs étaient
évalués à 34,5 milliards d'euros. Le début de
l'année 2008 a été marqué par une
dépréciation de ses actifs. Ceux-ci ont été
ramenés à environ 31,5 milliards d'euros le 21 mars
2008 et ont connu depuis lors une nouvelle croissance. Les actifs du FRR
seraient ainsi évalués, au 2 mai 2008, à plus de
33 milliards d'euros.
Selon Raoul Briet, président du conseil de surveillance du FRR, en dépit des « turbulences financières » du début de l'année 2008, la performance annuelle moyenne de + 6,8 % est en phase avec la trajectoire de long terme d'évolution des actifs retenue par le FRR 240 ( * ) . De juin 2004 au 2 mai 2008, celui-ci a obtenu des résultats financiers positifs à hauteur de 6,3 milliards d'euros. Sous des hypothèses de performance annuelle moyenne de + 6,3 %, et avec un abondement annuel d'1,5 milliard d'euros entre 2007 et 2020, les actifs du FRR devraient atteindre environ 100 milliards d'euros à cette date, ce qui lui permettrait de couvrir près d'un tiers des besoins supplémentaires de financement des régimes éligibles au fonds sur la période courant de 2020 à 2040.
Le FRR a pour principale recette pérenne une fraction
de 65 % du produit du prélèvement social de 2 % sur les
revenus du capital et les produits de placement, qui lui a rapporté
1,55 milliard d'euros en 2007 et devrait lui rapporter 1,7 milliard
d'euros en 2008, selon les estimations présentées au sein de
l'annexe 8 au projet de loi de financement de la sécurité sociale
pour 2008.
|
• Rendre ces contrats plus lisibles et plus sûrs pour les assurés
Un réel développement de ce type de contrats ne pourra intervenir que s'ils sont rendus plus lisibles et plus sûrs pour les assurés. Plusieurs orientations peuvent, à cet égard, être tracées.
- Une information claire
Le préalable est d'assurer une information claire des assurés sur les produits proposés sur le marché et les garanties offertes. Cette exigence puise à la même source d'inspiration que le développement précédent relatif à l'information du public sur les enjeux de la dépendance et la meilleure comparabilité des produits de prévoyance mis sur le marché.
Ceci implique, en particulier, de mettre en place une définition commune de la notion de dépendance , qui peut aujourd'hui varier d'un contrat à l'autre et qui ne recoupe pas nécessairement celle retenue pour le versement de l'Apa. La mise en place d'un socle minimal commun pourrait aussi être étudiée.
Le public devra également être pleinement conscient de la possibilité qu'aura l'assureur de réajuster le montant des cotisations en cas de dérive de la sinistralité. En effet, la dépendance est encore un risque mal connu, en constante évolution et pour lequel il n'existe pas de loi statistique établie. Compte tenu de ces incertitudes, l'autorité de contrôle des assurances et des mutuelles (Acam) juge nécessaire que les contrats d'assurance dépendance prévoient la possibilité pour l'assureur d'ajuster le montant des cotisations afin de pouvoir financer une dérive de la sinistralité sur le long terme, et le provisionnement supplémentaire qui en découle. Ce risque doit clairement être porté à la connaissance du souscripteur, or il semble qu'il ne le soit pas toujours d'après les indications fournies à la mission.
- Jeter les bases d'un marché sain : l'utilité d'une table réglementaire d'incidence et de maintien
En lien avec l'incertitude entourant le risque dépendance, se pose la question de la mise en place d'une table réglementaire d'incidence et de maintien en dépendance , comme il existe aujourd'hui une table réglementaire de mortalité en matière d'assurance-vie. Actuellement, chaque assureur dispose de ses propres données mais ne les partage pas avec ses concurrents, les réassureurs disposant, quant à eux, d'une vision plus transversale.
Les avis recueillis par la mission divergent sur l'utilité de mettre en place une telle table. Pour les uns, seule une mise en commun des données des différents assureurs permettrait de fonder des bases saines pour le marché de l'assurance dépendance.
Pour d'autres, dont l'Acam, le risque de dépendance semble ne pas être assez connu pour que l'on soit en mesure de fabriquer des tables réglementaires, qui supposeraient que l'on dispose de statistiques robustes sur des populations élargies à une date donnée, et qui nécessiteraient avant tout une harmonisation de la définition de la dépendance. En outre, la sensibilité des fondamentaux du risque aux progrès de la médecine rendrait difficile, selon eux, l'établissement de tables susceptibles d'être valables à moyen et long termes.
La mission n'entend pas trancher ce débat à ce stade mais souhaite approfondir les réflexions sur ce point essentiel . Bâtir un marché sain est en effet impératif si l'on entend promouvoir et développer ces produits.
- La question de la « portabilité » des droits
Enfin se pose la question de la portabilité des droits acquis par les assurés. Deux cas de figure se présentent.
D'une part, il convient de supprimer toute incertitude et de préciser qu'un salarié bénéficiant d'un contrat dépendance obligatoire de groupe jouit des mêmes garanties, en termes de droit de suite , que celles applicables en matière de complémentaire santé conformément aux dispositions de la « loi Evin » du 31 décembre 1989 241 ( * ) . Cette précision implique en particulier que la cotisation demandée par l'assureur à l'assuré ayant cessé involontairement son activité et qui a demandé le maintien de ses garanties ne puisse pas être majorée de plus de 50 % la première année.
D'autre part, il faudra régler le problème de la portabilité des droits acquis par l'assuré en cas de volonté de sa part de changer d'assureur , que l'on se place dans le cadre d'un contrat collectif ou d'un contrat individuel. Les professionnels de l'assurance auditionnés par le rapporteur ont indiqué que mettre en place une portabilité complète des droits serait très complexe dans le cas de produits de prévoyance dépendance reposant sur un mécanisme de provisions pour risque croissant. Autoriser des transferts risquerait en effet de bouleverser l'équilibre de long terme de l'assureur.
Si l'on peut comprendre cette analyse, il est toutefois impossible, s'agissant d'un risque demandant une couverture longue, d'accepter l'idée selon laquelle l'assuré serait « prisonnier » de son assureur et perdrait tout droit en cas de changement. Des valeurs de réduction devraient, à tout le moins, être prévues et généralisées.
La mission souhaite que les réflexions se poursuivent sur ce point techniquement complexe mais qui est essentiel pour les assurés.
3. ... et de mettre en place un véritable « partenariat public-privé »
a) Une réelle novation
La logique du financement mixte souhaité par la mission et des orientations qu'elle a précédemment définies repose sur une véritable mise en place d'une forme de « partenariat public-privé » en matière de prise en charge du risque dépendance.
En ce sens, le système proposé se veut novateur et diffère largement de ce qui existe aujourd'hui dans le domaine de la couverture santé, dans lequel l'assureur complémentaire intervient en second, sans être associé à la définition du risque ni à sa constatation. En l'espèce - et le terme « partenariat le traduit bien - les assureurs devraient assumer une part active dans l'ensemble du processus de prise en charge de la dépendance.
La mise en oeuvre de ce système suppose que les autres orientations proposées par la mission, notamment en ce qui concerne l'information des assurés, soient engagées.
b) Les axes essentiels de ce partenariat
Cette condition préalable d'information remplie, le partenariat, pour être lisible et compris de tous, aurait différentes implications :
- il suppose tout d'abord que les définitions de la dépendance soient communes , non seulement entre assureurs, mais aussi entre assureurs privés et évaluateurs publics ;
- ceci a pour conséquence, on l'a déjà noté, une adaptation voire une refonte de la grille Aggir , aujourd'hui trop vulnérable aux critiques et insuffisamment fiable, ainsi que la mise en place de modules nationaux de formation à l'utilisation de cet outil d'évaluation, conjoints à la sphère publique et à la sphère privée ;
- dans ce cadre - c'est là l'idée essentielle de la mission -, le processus de reconnaissance de l'état de dépendance devrait être conjoint entre les administrations publiques et les assureurs privés, afin d'assurer aux personnes concernées un déclenchement commun des prestations offertes en cas de dépendance. Ceci pourrait passer, par exemple, par la mise en place d'équipes d'évaluation conjointes ou d'équipes labellisées.
On peut également penser qu'outre l'élaboration des référentiels communs d'évaluation des besoins et d'attribution de la prestation, le travail d'élaboration conjoint entre financeurs publics et privés pourrait porter :
- sur la définition des montants plafonds d'aide publique dans la mesure où le niveau des primes demandées aux assurés dépendra du niveau public de garantie offert ;
- sur la définition d'une nomenclature des biens et services qui interviendront dans la définition du « noyau dur » des prestations indispensables.
Sur tous ces sujets, dont la résolution préalable est impérative, les discussions avec les professionnels ne font que commencer et pourraient être longues.
Sur le long terme, cette architecture n'est viable que si les principes d'intervention des financements publics et privés sont relativement stables et/ou élaborés conjointement , ce qui a nécessairement des traductions en termes de gouvernance du système de prise en charge de la dépendance (cf. infra ).
II. ... ET S'ACCOMPAGNER D'UNE REMISE À PLAT DE LA GOUVERNANCE, FONDÉE SUR UNE RESPONSABILISATION ACCRUE DES ACTEURS
La refonte du système de prise en charge de la dépendance, telle que précédemment esquissée par la mission, implique également de revoir les règles de gouvernance actuellement en vigueur.
A cet égard, la mission dégage trois orientations principales :
- les champs de compétences des différents acteurs doivent être clarifiés suivant une logique de responsabilisation ;
- les conseils généraux doivent être confortés dans leur rôle de chef de file dans le domaine de la politique menée en direction des personnes âgées, et notamment des personnes âgées en perte d'autonomie ;
- les modalités de financement doivent être réajustées, afin d'affirmer le principe de parité de financement de l'Apa entre l'Etat et les conseils généraux et de réviser les règles actuelles de péréquation interdépartementale.
A. REDÉFINIR LES MISSIONS DE L'ETAT ET DE LA CNSA, RENFORCER LE CONTRÔLE EXERCÉ PAR LE PARLEMENT
La mission propose tout d'abord d'apporter des aménagements à la gouvernance nationale actuelle, d'une part, en donnant davantage de poids à la CNSA et, corollairement, en redéfinissant le partage des rôles entre elle-même et les administrations centrales de l'Etat ; d'autre part, en renforçant le pouvoir de contrôle du Parlement.
1. Renforcer la CNSA
La première orientation de la mission consiste à renforcer les compétences de la CNSA, qui a fait la preuve de son efficacité et de la pertinence du schéma institué en 2004, ce qui implique également de revoir son mode de fonctionnement.
a) Adapter ses missions
Un consensus semble se dégager entre le Gouvernement 242 ( * ) et la CNSA pour que celle-ci se voie confier en totalité l'animation des services déconcentrés, en lien avec les futures agences régionales de santé (ARS), en matière de gestion des crédits médicosociaux, d'application des règles de tarification ou de processus d'élaboration et de concertation sur les Priac.
Ces orientations sont globalement approuvées par la mission, sous réserve des propositions qu'elle formule plus loin sur le rôle des conseils généraux dans l'élaboration des Priac, sur la possibilité de transférer aux départements, sur une base volontaire, la gestion des crédits de l'Ondam médicosocial « Personnes âgées » et sous réserve également du rôle accru qu'elle souhaite voir jouer par la Cnam en matière de gestion du risque, y compris dans la sphère des Ehpad.
Par ailleurs, la CNSA se verrait reconnaître une mission d'animation technique des dispositifs de compensation, en ce qui concerne notamment l'élaboration et la diffusion de référentiels techniques ainsi que la mutualisation des bonnes pratiques et la définition de processus de qualité. Elle serait également chargée d'assurer la cohérence de la prise en charge, grâce en particulier au dialogue institué avec les organismes de prévoyance.
Cette démarche paraît tout autant justifiée à la mission, en particulier en ce qui concerne le rôle touchant la mutualisation des bonnes pratiques qui met en contact la caisse avec les départements.
La CNSA a, en effet, aujourd'hui acquis une réelle légitimité dans les échanges avec les conseils généraux, qui sont les véritables gestionnaires de terrain et que la mission préconise de conforter dans leur rôle. Elle a vocation à devenir, plus qu'elle ne l'est aujourd'hui, un animateur de réseau offrant la possibilité aux conseils généraux de comparer leurs modes d'intervention . Ce rôle « d'appui à la qualité du service » , qu'elle exerce aujourd'hui de fait, doit acquérir une base légale qui fait actuellement défaut à la caisse, du moins pour le volet « dépendance ». Il paraît légitime que les conseils généraux aient ainsi à l'avenir l'obligation de lui transmettre les données dont ils disposent (par exemple en matière de gestion des dossiers de demande d'Apa), afin de procurer à la CNSA une vision globale des actions menées.
L'affirmation de ces deux axes - gestion de l'Ondam médicosocial, développement du rôle d'animation technique - devraient permettre de rendre plus efficace le dispositif actuel de pilotage national du risque dépendance par la caisse.
Au-delà, si les ministres de tutelle évoquent la possibilité de conférer à la CNSA un pouvoir réglementaire délégué et circonscrit, notamment en ce qui concerne les référentiels techniques et les règles de tarification, ils ne font aucune allusion au transfert pur et simple de compétence suggéré par la caisse elle-même, ou le rapport Gisserot, dans la définition des critères de péréquation et, d'une façon générale, dans la réglementation afférente à l'allocation personnalisée d'autonomie.
La mission n'a pas expertisé ce point mais elle approuve, en première analyse, cette démarche prudente qui conserve à l'Etat (et au Parlement) une primauté de principe en la matière.
b) Revoir ses modalités de fonctionnement et de pilotage
• Réformer la gouvernance de la caisse, en mettant en place un conseil exécutif et un conseil d'orientation
Cet accroissement des prérogatives de la caisse nécessite de revoir son mode de gouvernance, afin, notamment, de renforcer le poids des conseils généraux en son sein.
La mission propose ainsi de distinguer deux instances , sur un modèle proche, dans son inspiration, de celui mis en oeuvre dans les branches du régime général de sécurité sociale :
- d'une part, un conseil exécutif ou d'administration organisé autour du directeur général, au sein duquel siègeraient les « cogestionnaires » et les cofinanceurs de la dépendance et du handicap, à savoir l'Etat et les conseils généraux (auxquels on peut envisager d'adjoindre l'assurance maladie) ;
- d'autre part, un conseil d'orientation ou de surveillance correspondant à l'actuel conseil, qui resterait donc un lieu de débat et d'échanges avec les associations et, d'une façon générale, les représentants des structures et des individus agissant dans le champ de la prise en charge de la perte d'autonomie 243 ( * ) . Deux modifications au moins devraient être apportées à la composition de ce conseil : l'Etat ne devrait plus y figurer comme un membre parmi d'autres ni disposer de droits de votes, mais être représenté par un commissaire du gouvernement intervenant au titre de l'autorité de tutelle ; d'autre part, une place devrait être réservée, de jure , aux représentants des assurances et des institutions de prévoyance qui n'ont pas de représentation propre (à la différence de la fédération nationale de la mutualité française) 244 ( * ) .
• Instaurer un comité spécifique pour associer les assureurs aux réflexions sur la gestion du risque dépendance
Il convient également de donner une place plus importante aux assureurs , aux mutuelles et aux institutions de prévoyance , dans la perspective de la mise en place d'un véritable « partenariat public-privé ».
Celui-ci requiert en effet des échanges réguliers et techniques sur différents dossiers, qui ne peuvent être menés dans le cadre du conseil d'orientation, à vocation plus générale.
La mission ne souhaite cependant pas que ces organismes soient représentés au sein du conseil d'administration, dont la compétence s'exercerait sur un domaine plus vaste que celui couvert par les questions liées au partenariat public-privé.
Dans ces conditions, elle estime qu'une voie satisfaisante d'association des assureurs, des mutuelles et des institutions de prévoyance résiderait dans l'instauration d'un comité permanent ad hoc (en plus de leur participation aux travaux du conseil d'orientation ou de surveillance) placé auprès du conseil exécutif (ou d'administration).
2. Supprimer les doublons et les zones de « friction » avec les administrations centrales
En contrepartie de l'extension des fonctions confiées à la CNSA, la mission juge nécessaire de redéfinir les tâches dévolues à l'administration de l'Etat.
Il convient, en effet, d' éviter tout doublon avec la CNSA, chargée de la gestion technique et de la mise en oeuvre des actions. Ceci impliquera de réviser l'organisation de certaines directions d'administrations centrales, notamment de la direction générale de l'action sociale (DGAS), et de revoir leur articulation avec la caisse, dont elles doivent continuer à assurer la tutelle .
Un exemple peut être fourni par le processus de répartition des crédits de l'objectif général de dépenses.
La répartition annuelle des enveloppes médicosociales (sur la base de l'OGD arrêté par les ministres) dans les régions et les départements est faite, d'ores et déjà, par la CNSA sur une base indicative au 15 février, conformément aux dispositions du II de l'article L. 314-3 du code de l'action sociale et des familles, avec envoi d'une notice technique. Préalablement à cette répartition, la DGAS devrait adresser aux Ddass et aux Drass une circulaire, destinée à expliciter les arbitrages issus de la loi de financement de la sécurité sociale (par exemple en 2008, la réintégration des dispositifs médicaux dans le tarif des Ehpad). En pratique, la circulaire de la DGAS arrive postérieurement ou, au mieux, quasi concomitamment et recouvre largement la notice technique de la CNSA, ce qui oblige les services et les acteurs à une lecture en grande partie redondante des deux outils.
3. Permettre au Parlement d'exercer un contrôle effectif
Cette nouvelle articulation entre la CNSA et l'administration d'Etat nécessite, en parallèle, un renforcement des pouvoirs de contrôle du Parlement.
Ainsi qu'on l'a précédemment relevé, le contrôle qu'il exerce aujourd'hui lors de l'examen du projet de loi de financement de la sécurité sociale est assez faible, puisqu'il ne porte que sur une partie seulement des dépenses de soins en Ehpad, et est rendu plus difficile par la grande complexité des circuits de financement.
Comme pour les autres risques, il est donc indispensable que les assemblées puissent se prononcer sur un tableau d'équilibre global de la prise en charge de la dépendance , présentant l'intégralité des recettes et des dépenses, y compris les ressources propres de la CNSA accordées aux départements au titre de l'Apa et le complément que la caisse apporte sur ces mêmes ressources à l'Ondam médicosocial.
Cette démarche suppose de modifier les dispositions issues de la loi organique n° 2005-881 du 2 août 2005 relative aux lois de financement de la sécurité sociale pour permettre au Parlement de se prononcer, lors de l'examen du projet de loi de financement de la sécurité sociale, sur un tableau d'équilibre pour le risque « perte d'autonomie », comprenant éventuellement une présentation séparée de la partie « personnes âgées » et de la partie « handicap » 245 ( * ) .
En outre, du point de vue de l' organisation interne du Parlement , il serait souhaitable que les commissions des affaires sociales de chaque assemblée puissent désigner, pour l'examen du projet de loi de financement de la sécurité sociale, un rapporteur spécifique , compétent pour les questions de handicap et de dépendance 246 ( * ) .
B. ÉRIGER LES DÉPARTEMENTS EN VÉRITABLES RESPONSABLES DE LA POLITIQUE MÉDICOSOCIALE
La mission souhaite ensuite conforter la place des départements, afin de les rendre véritablement responsables de la politique médicosociale.
Ceci la conduit à formuler certaines propositions en ce qui concerne, d'une part, leurs relations avec les futures agences régionales de santé, d'autre part, l'amélioration de la coordination entre les différents acteurs.
1. Faire des départements les interlocuteurs privilégiés des futures agences régionales de santé dans le domaine médicosocial
Aborder le rôle des départements en matière de planification, de programmation et de gestion du risque dépendance conduit à formuler quelques observations sur le rôle et la place des futures agences régionales de santé (ARS) dont la création est annoncée pour l'automne prochain.
a) Des agences qui doivent avoir compétence sur le secteur médicosocial
La mission exprime son accord avec l'idée, arrêtée lors du Conseil de modernisation des politiques publiques du 4 avril 2008, de créer « des ARS sur un format large intégrant le médicosocial et associant Etat et assurance maladie ».
Il n'est pas contestable que l'extension du champ de compétences des agences doit leur conférer la vision d'ensemble qui fait aujourd'hui tant défaut et entraîne des cloisonnements préjudiciables entre les secteurs sanitaire et médicosocial.
Les ARS auront ainsi un rôle essentiel à jouer dans l'effort de reconversion de lits du secteur sanitaire vers le secteur médicosocial, dont la mission a souligné l'importance.
En revanche, la mission est plus réservée sur la place des ARS en matière de gestion du risque , en particulier sur l'idée de transférer purement et simplement cette mission aux ARS et, au-dessus d'elles, à la CNSA, même si cela doit se faire dans le cadre d'une contractualisation avec la Cnam et les caisses primaires d'assurance maladie (Cpam).
La mission reconnaît que l'assurance maladie est, volontairement ou non, nettement moins impliquée dans le secteur médicosocial qu'elle ne l'est dans le secteur sanitaire. Pour autant, il apparaît difficile d'envisager qu'elle ne se trouve pas en position d'intervenant majeur sur certains sujets, dans la mesure où elle est seule à détenir l'information permettant de conduire à une gestion plus efficiente de la ressource. On peut, en particulier, penser aux contrôles de régularité des dépenses de soins ou à la définition de référentiels de coûts, à travers l'utilisation de la grille Pathos.
Par ailleurs, la mission n'exclut pas a priori une vision « intégratrice » de la gestion du risque qui ferait des départements (du moins de ceux qui le souhaitent) les interlocuteurs uniques des Ehpad, y compris en ce qui concerne leur budget soins (cf. infra )
Elle estime donc que cette question doit encore être approfondie et traitée avec souplesse et pragmatisme.
|
Agences régionales de santé :
« Une réforme ambitieuse de l'administration régionale de la santé sera conduite, en regroupant au sein d'agences régionales de santé (ARS) les services déconcentrés actuels de l'Etat (la partie « santé » des Ddass et des Drass), les agences régionales de l'hospitalisation - ARH, les unions régionales des caisses d'assurance maladie - Urcam, les MRS, les groupements régionaux de santé publique - GRSP, et une partie des services régionaux des trois régimes de l'assurance maladie. Le périmètre de compétence des ARS sera large, incluant la prévention et l'éducation à la santé, les soins de ville, les soins hospitaliers et le médicosocial. Leurs compétences devront s'articuler avec le rôle du préfet de département dans la gestion des crises, notamment sanitaires. De nouveaux outils seront mis au service des ARS. Des antennes locales seront nécessaires pour garantir la proximité territoriale nécessaire au pilotage des politiques sanitaires et médicosociales. « Les services régionaux de l'assurance maladie seront associés aux services de l'Etat pour constituer ensemble cette institution nouvelle qu'est l'ARS. Chargée de la régulation des dépenses, l'ARS pourra mettre en place un dispositif conventionnel avec les caisses d'assurance maladie - Cpam. Les ARS seront compétentes sur l'organisation des soins et la gestion du risque, dans le respect des compétences et de l'organisation de l'assurance maladie. En particulier, cette réforme ne saurait en aucun cas remettre en cause la politique de service de proximité aux assurés garantie par l'assurance maladie. Le succès de cette réforme cruciale pour l'avenir de nos concitoyens reposera aussi sur la capacité du gouvernement à expliquer les enjeux de cette réforme aux agents concernés, et à construire autour un accompagnement ambitieux en termes de gestion des ressources humaines. « Les ARS seront pilotées par une structure additionnant les forces de l'Etat et de l'assurance maladie. Les services de l'État et ceux de l'assurance maladie seront ainsi rapprochés au sein d'une coordination forte, afin d'assurer la plus grande cohérence des objectifs fixés aux ARS et à leurs partenaires. La réussite de ce dispositif dépendra en grande partie de la qualité de cette association plus étroite de l'Etat et de l'assurance maladie dans la conduite des politiques de santé au niveau national ». Source : Conseil de modernisation des politiques publiques - 4 avril 2008 |
b) Une relation privilégiée avec les départements
La mission estime également que la mise en place des ARS doit être l'occasion de définir une meilleure articulation, dans le domaine de la planification, entre les départements et les agences régionales de santé , qui ont vocation à remplacer les Drass et les Ddass.
Ce constat amène la mission à formuler deux propositions :
- d'une part, afin de remédier aux lacunes précédemment relevées, l'élaboration des Priac devra être menée conjointement, dans le cadre d'une concertation entre les ARS (agissant sur directive de la CNSA) et les conseils généraux . Dès lors, ces documents devront être cosignés par ces deux instances et s'inscrire dans la continuité des schémas départementaux . La mission considère, à cet égard, que la qualité de ces derniers peut très probablement être améliorée ;
- d'autre part, pour permettre cette élaboration conjointe dans les meilleures conditions, il est nécessaire de prévoir des modalités particulières d'association des conseils généraux au fonctionnement des ARS . Ces modalités pourraient prendre la forme d'un comité permanent, assurant la représentation de tous les présidents de conseils généraux auprès des ARS . Ce comité serait donc distinct du conseil de l'agence, au sein duquel les conseils généraux pourraient également être représentés, de manière globale et indifférenciée, par un ou deux élus.
Ces mesures participent d'une volonté d'assurer une meilleure coordination des acteurs sur le terrain, qui peut également être accrue par certaines actions complémentaires.
2. Assurer une meilleure coordination des acteurs sur le terrain
a) Suivre avec attention la démarche d'intégration actuellement expérimentée dans le cadre du projet Prisma
La mission recommande tout d'abord de porter une attention particulière à la démarche d'intégration actuellement expérimentée dans le cadre du projet Prisma , qui consiste à favoriser le travail en commun de l'ensemble des acteurs de terrain, notamment les structures hospitalières, les associations, les services d'aide et de soins, les réseaux de santé, le secteur psychiatrique ainsi que les centres locaux d'information et de coordination (Clic).
Ainsi que l'ont indiqué à la mission les responsables de ce projet 247 ( * ) , l'expérimentation en est encore à ses débuts mais elle offre un potentiel intéressant et réel, qui pourrait être exploité à moyen terme.
b) Autoriser les départements volontaires à assumer la compétence de tarification et de gestion des crédits d'assurance maladie de certains établissements
La possibilité d' accorder aux départements la compétence de tarification et de gestion des crédits d'assurance maladie des établissements de leur ressort constitue, aux yeux de la mission, une autre piste à explorer.
Il convient de rappeler qu'elle avait déjà été préconisée par le rapport de Raoul Briet et Pierre Jamet 248 ( * ) , qui recommandaient d'attribuer aux conseils généraux les compétences de tarification et de financement sur les établissements et services du champ médicosocial (avec le basculement vers une tarification binaire, hébergement d'un côté et soins-dépendance de l'autre, le tout encadré par des règles continuant à être fixées au plan national).
Les échanges avec les présidents de conseils généraux et les déplacements effectués par la mission montrent que certains départements seraient prêts à expérimenter une gestion déléguée des crédits d'assurance maladie destinés aux Ehpad, voire un transfert de l'entière compétence de tarification et de financement des Ehpad.
Une telle démarche pourrait présenter des avantages significatifs, d'une part, en plaçant le processus tarifaire sous une autorité unique , d'autre part, en permettant d' agir, sans doute plus efficacement qu'aujourd'hui, sur le reste à charge en Ehpad.
La mission propose donc d' expérimenter cette approche , dans un cadre strictement défini :
- cette expérimentation serait menée avec des départements volontaires ;
- elle s'effectuerait sur la base d'un nombre réduit d'établissements , à savoir ceux pour lesquels une forfaitisation de l'ensemble des dépenses de soins aurait été mise en place ;
- elle serait suivie d'une évaluation remise au Parlement , afin de pouvoir apprécier l'efficacité de cette mesure et d'en tirer les conséquences qui s'imposent.
c) Transférer aux départements qui le souhaitent les crédits d'action sociale de la Cnav et des Cram
Suivant la même philosophie, la mission préconise d'expérimenter, avec des départements volontaires, le transfert aux conseils généraux des crédits d'action sociale de la Cnav et des Cram. Cette expérimentation devrait donner lieu à évaluation.
Cette recommandation avait déjà été formulée par Raoul Briet et Pierre Jamet, dans leur rapport précité de mai 2004. Ils proposaient ainsi de transférer les compétences et les crédits d'action sociale de la Cnav à destination des personnes âgées en Gir 5 et 6.
La mission d'évaluation et de contrôle des lois de financement de la sécurité sociale de l'Assemblée nationale avait également préconisé, dans une logique de simplification, de « transférer au département l'action sociale de la branche vieillesse en faveur des personnes âgées » 249 ( * ) .
Au vu des travaux concordants du Parlement sur ce point, la mission considère donc que cette démarche doit aujourd'hui trouver une traduction concrète, dans le cadre de la procédure expérimentale qu'elle vient de définir.
C. TIRER LES CONSÉQUENCES FINANCIÈRES DE L'ACCROISSEMENT DU RÔLE DES DÉPARTEMENTS, CE QUI PASSE PAR UNE PRISE EN COMPTE CORRECTEMENT ÉVALUÉE DES CHARGES QU'ILS SUPPORTENT
Les orientations qui précèdent, en confortant la place des départements dans le dispositif de prise en charge des personnes âgées dépendantes, amènent tout naturellement la mission à examiner les conséquences de cette réforme pour les finances départementales.
Deux points doivent être distingués :
- d'une part, la répartition des charges liées à la dépendance des personnes âgées entre l'Etat et les départements : la mission soutient très fortement le principe d'une parité de financement ;
- d'autre part, la péréquation financière entre les départements : la mission souhaite que des corrections soient apportées aux critères de péréquation afin de mieux prendre en compte la situation réelle des conseils généraux.
1. Affirmer le principe de parité de financement de l'Apa entre l'Etat et les départements
a) Solder le passé apparaît difficile
• Un fort déséquilibre...
Il convient tout d'abord de rappeler que la répartition de l'effort entre l'Etat (CNSA) et les départements pour couvrir le coût de l'Apa s'est dégradée au détriment de ces derniers. Elle est aujourd'hui exactement d'un tiers pour la CNSA et de deux tiers pour les départements, comme le montre le graphique ci-après :
Evolution de la charge de l'Apa entre la CNSA et les départements
(en milliers d'euros)
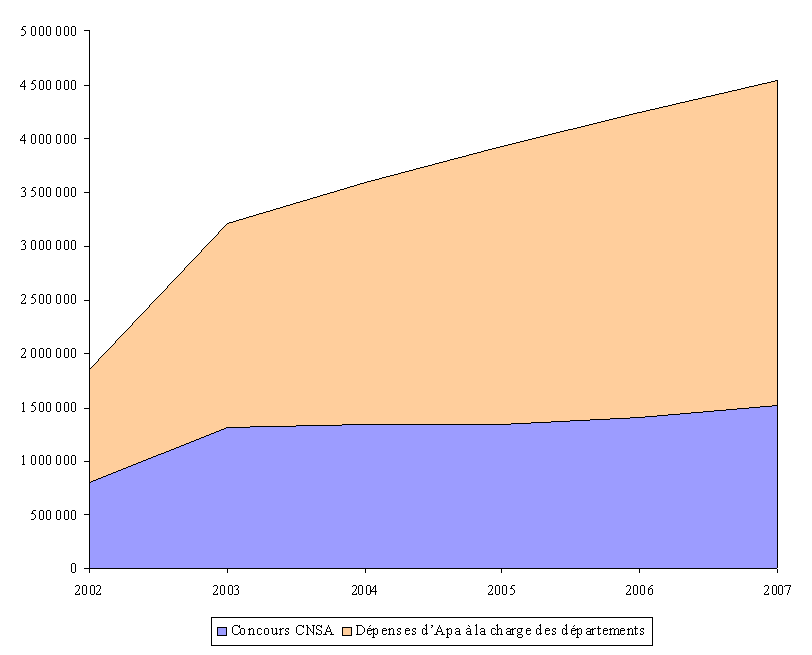 Source : mission
commune d'information
Source : mission
commune d'information
La progression des concours de la CNSA n'a pas été complètement en phase avec celle des dépenses d'Apa en 2002 et 2003, mais elle a suivi tout de même une pente assez forte (+ 66 %), ce qui explique que le taux de couverture soit resté dans un premier temps au-dessus de 40 %. Un décrochage net s'est en revanche produit en 2004 et 2005, entraînant une forte chute de ce taux : en effet, alors que la courbe des dépenses d'Apa et des bénéficiaires continuait de se développer à un rythme élevé (de 14 % en 2004 et de 8 % les deux années suivantes pour les dépenses), les concours de la CNSA ont quasiment stagné.
La dégradation des termes du rapport entre la part apportée par la CNSA et celle fournie par les départements a été stoppée à partir de 2007 seulement, sans que l'écart creusé ne puisse être, même partiellement, résorbé.
• ... difficile à résorber pour la période passée
Dans le contexte macroéconomique précédemment décrit, la mission juge difficile d'envisager une correction de cet équilibre pour la période passée . En outre, les surplus de recettes dont ont pu bénéficier les conseils généraux pour faire face à la montée en charge de la PCH, qui s'est révélée plus lente que prévue, plaide pour que cette période soit considérée comme « close ».
En revanche, la mission tient particulièrement à affirmer le principe de parité de financement de l'Apa entre l'Etat et les conseils généraux pour l'avenir.
b) Garantir l'avenir est indispensable
• Un principe doublement légitime
Le partage de la charge d'Apa entre les départements et l'Etat sur une stricte base égalitaire (50/50) est un objectif réclamé par les responsables de terrain, et notamment le rapporteur de la mission, mais jamais inscrit dans la loi et jamais effectivement mis en oeuvre, même si un taux proche de cette cible a pu être affiché au début de la décennie.
La mission considère que l'affirmation d'un partage de la charge d'Apa selon une règle de stricte égalité entre le niveau national et le niveau local est indispensable pour l'avenir. En effet, ce principe se justifie doublement :
- il reflète l'architecture même de la prise en charge de la dépendance qui combine, en les mixant, une gestion décentralisée prise en charge par les départements et une gestion nationale assurée par la CNSA et l'Etat ;
- il est le seul à même de permettre la mise en place d'une péréquation efficace entre les collectivités départementales, dont les profils démographiques et les capacités financières peuvent diverger fortement (cf. infra ).
Des mécanismes devront ainsi être mis en oeuvre pour garantir le caractère pérenne de cette répartition égalitaire du coût de la prestation.
• Les voies pour l'atteindre
La mesure de prise de gage sur patrimoine proposée par la mission (cf. supra ) va mécaniquement abaisser la contribution relative des conseils généraux dans le financement de l'Apa.
Ce réajustement ne sera cependant probablement pas suffisant pour atteindre la parité. En effet, en faisant l'hypothèse que le gain attendu de la mesure en régime de croisière (1,1 milliard d'euros environ) ait été atteint en 2007, les départements n'auraient eu à couvrir cette année-là qu'une charge nette d'environ 2 milliards d'euros (3,1 milliards d'euros de ressources moins 1,1 milliard d'euros de gage), mais l'Etat aurait continué de n'apporter que 1,5 milliard d'euros. En outre, analysé de manière dynamique, le rapport de financement actuel (deux tiers pour les départements/un tiers pour l'Etat) devrait continuer de se dégrader au détriment des conseils généraux, au moins jusqu'à ce que la mesure ait atteint son plein effet.
Il convient donc de rechercher des recettes nouvelles permettant un accroissement des ressources transférées par la CNSA aux conseils généraux.
Cette opération devrait toutefois être effectuée par redéploiement , car il est exclu de dégrader la compétitivité de notre économie en alourdissant le poids des prélèvements obligatoires.
La réallocation au profit des départements ( via la CNSA) d'une partie des recettes de CSG aujourd'hui affectées à la branche famille , déjà envisagée précédemment pour alléger le reste à charge, pourrait servir, au moins en partie, cet objectif.
2. Renforcer les mécanismes de péréquation
a) Mieux prendre en compte la situation réelle des départements...
La mission souhaite également renforcer les mécanismes de péréquation entre les départements.
Ainsi qu'on l'a déjà indiqué, les critères de répartition du concours de la CNSA aux départements reposent sur :
- le nombre de personnes âgées de plus de soixante-quinze ans (pondération de 50 %) ;
- le potentiel fiscal de chaque département (pondération de 25 %) ;
- le nombre de bénéficiaires du RMI (pondération de 5 %) ;
- la dépense annuelle au titre de l'Apa (pondération de 20 %).
En outre, un mécanisme correcteur plafonne le rapport entre la charge nette d'Apa et le potentiel fiscal du département, à un taux qui ne peut être supérieur à 30 %.
En pourcentage des dépenses, le concours de la CNSA versé aux départements de France métropolitaine a été minimal pour les Hauts-de-Seine (6,7 %), les Yvelines (16,8 %) et Paris (16,8 %) et maximal pour la Meuse (43,4 %), le Gers (51,5 %) et la Creuse (59,9 %). Rapportée au potentiel financier des départements, la charge nette des dépenses d'Apa après concours versé par la CNSA reste très dispersée : elle varie ainsi, en France métropolitaine, de 3 %-4 % (Hauts-de-Seine, Yvelines, Paris, Seine-et-Marne ou Essonne) à 15 %-17 % (Ariège, Gers, Tarn, Corrèze, Lot).
La mission estime donc que des aménagements doivent être apportés au système actuel de péréquation, et ce d'autant plus que les dépenses d'Apa résultent pour une grande part d'une prévalence du risque inégalement répartie selon les catégories socioprofessionnelles : certains départements font ainsi face, du fait de leur structure sociodémographique, à des charges élevées au regard de leur potentiel financier.
b) ... impose d'apporter au moins trois correctifs aux critères actuels de péréquation
Afin de mieux compenser ces disparités financières et de réduire la charge nette supportée par certains départements relativement défavorisés, la mission juge nécessaire d'apporter trois correctifs au dispositif actuel de péréquation :
- la suppression de la référence au nombre de bénéficiaires du RMI , dont on voit mal en quoi il influe sur les dépenses départementales de dépendance ;
- la mise en place d'un critère de revenu par habitant , notamment car ce critère est directement corrélé à celui de ticket modérateur et est susceptible de donner ainsi une image plus fidèle des charges réellement supportées par les départements ;
- enfin, la substitution à la notion de « potentiel fiscal » de celle de « potentiel financier » , qui prend en compte dans les ressources des collectivités territoriales les dotations versées par l'Etat, ce qui donne une vision plus exacte des ressources stables des départements.
|
« La substitution du critère du potentiel financier à celui du potentiel fiscal (...) répond au souci de refléter au plus juste le niveau relatif de richesse d'une [collectivité]. Le potentiel fiscal, s'il demeure un indicateur intéressant à l'heure de la relance de l'autonomie financière, est en effet apparu incomplet. Il ne mesure que la capacité de la collectivité à lever des ressources fiscales, et non sa capacité à mobiliser des ressources. En effet, il ne tient pas compte de la richesse tirée par les collectivités de certaines dotations versées par l'Etat de manière régulière et mécanique, et qui sont un élément essentiel pour équilibrer leurs budgets . Pour comparer équitablement la capacité financière des collectivités, il faut donc inclure ces dotations dans l'indicateur de ressources ».
Source : Réponse du Gouvernement à la
question écrite n° 83574
|
Le but poursuivi est de permettre une approche plus juste de la charge objective d'Apa pour les départements.
En outre, il conviendrait de s'interroger sur la pertinence du critère de la dépense annuelle au titre de l'Apa , qui peut sembler, au premier abord, peu vertueux puisqu'il serait susceptible d'inciter les départements à accroître leurs dépenses d'une année sur l'autre pour percevoir une dotation plus élevée. La mission souhaite toutefois disposer d'estimations très précises sur l'impact de toute réforme en la matière, afin de ne pas pénaliser des départements défavorisés et subissant une charge objective lourde.
Au demeurant, une réforme d'ampleur des critères de péréquation pouvant avoir un fort impact sur les finances de certains départements, un mécanisme de transition , afin de lisser les effets du passage au nouveau système, pourrait être envisagé.
Enfin, une réflexion plus large devrait également être menée pour analyser les phénomènes migratoires , notamment pour mieux prendre en compte la situation des départements accueillant, après l'âge de la retraite, un nombre important de personnes âgées venant d'autres départements.
ANNEXE - LES PRÉVISIONS DE DÉPENSES D'APA À L'HORIZON 2040 ET LEUR FINANCEMENT
|
Note : La présente annexe est un document de travail réalisé par les services du ministère du travail, des relations sociales, de la famille et de la solidarité, à la demande de la mission. Ses hypothèses - notamment la fixation à 150 000 euros du seuil de déclenchement de la prise de gage sur patrimoine - n'engagent toutefois pas celle-ci. |
Trois éléments déterminent les dépenses liées d'Apa d'ici 2040 :
• La démographie
L'hypothèse retenue est celle du scénario central de l'Insee, révisé en 2006. Deux accélérations sont prévisibles : une (en cours) correspond au sursaut de la natalité après la première guerre mondiale ; l'autre, à partir de 2025, correspondra à l'arrivée à l'âge de la dépendance (quatre-vingt ans) des générations du baby-boom.
• Les taux de dépendance par
âge
Ils sont liés à l'espérance de vie sans incapacité qui a progressé ces dernières décennies à peu près au même rythme que l'espérance de vie. Les scénarios retenus dans le rapport Gisserot tablent sur une prolongation de cette tendance.
A l'horizon de 2040, il demeure une forte incertitude. En particulier, un traitement de la maladie d'Alzheimer et démences apparentées (la moitié des personnes dépendantes) pourrait en réduire la progression. A l'inverse, d'autres maladies peuvent apparaître.
Le graphique ci-dessous présente les dernières projections de personnes âgées dépendantes (Gir 1 à 4).
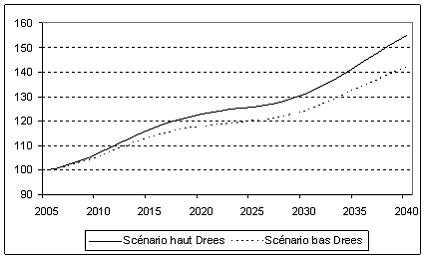
Le nombre de personnes en Gir 1 à 4 augmenterait de 40 à 50 % d'ici 2040.
• Le coût de l'aide par personne
dépendante
Pour un volume d'aide constant, le coût devrait suivre les coûts salariaux. Si la croissance des salaires réels est incertaine (de 0,5 % à 1,7 % par an), le besoin de financement est peu affecté par cette incertitude puisque l'assiette des financements (CSG) suivra les salaires, comme le montre le tableau suivant :

On peut donc déduire de la seule démographie les besoins de financement de l'Apa tels qu'ils existent aujourd'hui :
- à l'horizon 2012 : de 0,4 à 0,7 milliard d'euros ;
- à l'horizon 2025 : de 1,3 à 1,4 milliard d'euros ;
- à l'horizon 2040 : de 3,3 à 4,4 milliards d'euros.
Les améliorations envisagées pour l'Apa à domicile (aides aux aidants, déplafonnement des aides pour les personnes les plus dépendantes et isolées) augmenteraient ces besoins de 300 à 500 millions d'euros.
• Evolution des dépenses d'Apa d'ici
2040 et couverture par les recettes
Au-delà de 2012, les perspectives de rapport du gage patrimonial dépendent du mode de revalorisation des seuils et de l'évolution du patrimoine des plus de quatre-vingt ans.
Leur patrimoine va croître sensiblement dans le temps pour deux raisons :
- le patrimoine des cinquante-soixante ans est plus élevé que celui de leurs aînés : le patrimoine médian était en 2003 de 170 000 euros pour les cinquante-soixante ans contre 110 000 euros pour les plus de soixante-dix ans ;
- une part importante du patrimoine est composée du logement et de capitaux dont la valorisation est supérieure à l'inflation.
Dans l'hypothèse d'une indexation de la franchise sur l'inflation et d'une valorisation du capital de 2 % supérieure à l'inflation - la franchise étant initialement fixée à 150 000 euros - le gage sur patrimoine permettrait de dégager des économies 250 ( * ) de :
- 1 milliard d'euros en 2012 ;
- 1,6 milliard d'euros en 2025 ;
- 2,3 milliards d'euros supplémentaires d'ici 2040.
Cela permettrait de faire face jusqu'en 2025 aux besoins liés à la démographie tout en finançant une amélioration de l'Apa à domicile de l'ordre de 10 %.
La croissance des recettes (CSG/CSA) serait alors consacrée au maintien du nombre d'heures par bénéficiaires (lié au salaire horaire).
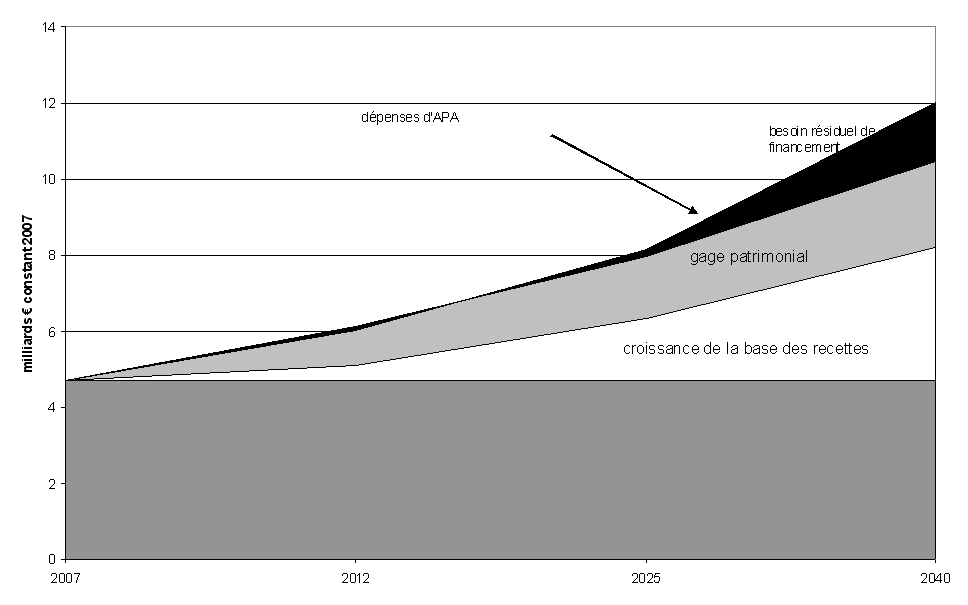
CONTRIBUTION DE MM.
FRANÇOIS AUTAIN
ET GUY FISCHER ET DU GROUPE COMMUNISTE REPUBLICAIN ET
CITOYEN
Les sénatrices et les sénateurs du groupe communiste républicain et citoyen souhaitent préalablement apporter des précisions quant à l'utilisation du terme de « risque » en matière de dépendance des personnes âgées. En effet, ce vocable est ambigu car il implique, dans l'esprit notamment des plus hauts dirigeants de notre pays, le recours systématique à l'assurance privée pour abaisser le niveau du socle de couverture obligatoire. La dépendance nous est présentée dès lors comme un risque qui engendre des coûts sociaux qu'il faut limiter et non pas comme l'expression d'un besoin social qu'il faut satisfaire.
Nous avons pour notre part utilisé cette terminologie pour la dépendance en référence à celle existant pour l'assurance maladie, la vieillesse, la famille, les accidents du travail et maladies professionnelles qui constituent des risques déjà couverts par la solidarité nationale.
Nous ne savons pas encore s'il convient de créer une branche spécifique ou d'intégrer le risque au sein de la branche vieillesse ou assurance maladie, l'essentiel étant à nos yeux de ne pas l'extraire de la sécurité sociale, ce qui a malheureusement été engagé dès 2004 par la loi relative à la solidarité pour l'autonomie des personnes âgées et handicapées avec la création de la caisse nationale de solidarité pour l'autonomie (CNSA). En effet, celle-ci constitue l'amorce d'une protection distincte pour les personnes âgées et les personnes handicapées contraire aux principes de l'assurance maladie qui a vocation à couvrir tous les besoins de toutes les catégories de population. Cette volonté de mettre en oeuvre un financement spécifique pour la dépendance et le handicap remet en cause le principe de solidarité entre bien-portants et malades, entre les cotisants et les autres. C'est la même logique qui a présidé à l'instauration des franchises.
Le champ de la dépendance
Notre position a toujours été de considérer la prise en charge de la dépendance de façon tout à la fois globale et universelle.
Il nous semble en effet préférable de ne pas opérer de distinction entre la dépendance liée à l'âge et celle survenue en raison d'un handicap. Nous considérons en outre qu'il est préférable de mesurer l'effort en matière de dépendance, non pas en fonction de l'origine de celle-ci, mais selon les besoins qu'elle crée. Ce qui implique une pluralité dans l'offre de service proposée au titre de la dépendance et une prise en compte des spécificités grâce à l'élaboration d'un projet de vie personnalisé.
Par ailleurs, nous estimons que la prise en charge de la dépendance doit relever de la solidarité nationale. C'est pourquoi nous nous opposons à toute mesure visant à conditionner les aides à la prise en charge de la dépendance à des conditions de ressources ou à l'instauration de mécanismes de recours sur succession.
Dépenses de santé et croissance économique
Trop souvent, la gestion des dépenses de santé a fait l'objet de la part des gouvernements successifs d'une même approche comptable, l'objectif étant de réduire les coûts pour résorber le déficit de la sécurité sociale. Cette politique est parfois contreproductive. Elle permet de réaliser des économies de bouts de chandelle dans le meilleur des cas, sans commune mesure avec l'ampleur du déficit qui continue de se creuser. Elle porte atteinte à la qualité des soins dispensés auxquels les patients les plus démunis ne peuvent plus avoir accès. Elle remet en cause les principes fondateurs de la sécurité sociale.
Il existe une autre approche de la fonction que peuvent remplir les dépenses de santé dans notre pays. Certes, elles doivent servir à soigner mieux, mais elles doivent aussi être considérées comme un vecteur de croissance économique, source d'emplois nouveaux. Selon l'étude Handicap, Incapacité, Dépendance réalisée par l'Insee, on pourrait assister de 2005 à 2025 à une croissance de près de 35 % du nombre de personnes âgées dépendantes, et ce, pour les seules personnes dépendantes de soixante-quinze ans ou plus. Et le centre d'analyse stratégique de considérer que pour répondre à cette offre, 350 000 postes devraient être pourvus dans ce secteur à raison de 35 000 postes par an au moins.
Une réflexion concomitante sur les conditions de travail de ces nouveaux salariés portant sur les rythmes de travail, la professionnalisation et les revenus salariaux aurait été naturellement nécessaire. Malheureusement elle n'a pas été conduite.
Les échelons de solidarité territoriale et leur financement
La prise en charge de la dépendance par la solidarité nationale telle que nous la préconisons implique nécessairement un financement à la hauteur des besoins, c'est-à-dire de nouvelles ressources. C'est pourquoi il nous semble crucial d'inverser la logique actuelle et de faire des besoins exprimés la pierre angulaire de notre réflexion, et non de partir des financements actuellement disponibles.
Si l'échelon départemental semble être le meilleur en matière de gestion des ressources, celles-ci doivent relever de la solidarité nationale. Nous sommes favorables à une prise en charge à parité Etat - départements assortie de la garantie pour ceux-ci que leur participation ne sera pas accrue par de nouveaux transferts de charges.
Un financement départemental engendre immanquablement des situations disparates dans la prise en charge des besoins, c'est ce que l'on observe actuellement avec l'allocation personnalisée d'autonomie (Apa). C'est pourquoi, compte tenu du risque important de traitement différencié en fonction de la richesse des départements, nous maintenons la proposition d'une règlementation applicable sur tout le territoire national.
Pour ce faire, il paraît important de renforcer les moyens financiers dont dispose la sécurité sociale en revenant notamment sur les exonérations de cotisations sociales dont bénéficient les employeurs et dont les effets pervers sont connus. Celles-ci atteignaient 200,1 milliards d'euros en montant cumulé de 1991 à 2006, dont 31,2 milliards n'ont jamais été compensés.
D'autres sources de financements sont envisageables, en relevant substantiellement par exemple la taxe symbolique instaurée sur les stocks-options, sans oublier les parachutes dorés, ou en créant une taxation sur l'ensemble des revenus indirects du travail.
Dans l'état actuel de notre législation qui privilégie les gros revenus, avec les 254 niches fiscales et le bouclier du même nom, nous sommes opposés à toute proposition d'une hausse des prélèvements obligatoires pour assurer le financement de la dépendance. Nous estimons que le recours à la contribution sociale généralisée (CSG), à la contribution pour le remboursement de la dette sociale (CRDS) ou encore à la taxe sur la valeur ajoutée (TVA) actuellement préconisé par une partie de la majorité, fera peser une charge insupportable sur de nombreux ménages déjà lourdement pénalisés par la baisse de pouvoir d'achat engendrée par la précarisation de l'emploi, les hausses de prix, l'augmentation des loyers et charges, les franchises médicales...
Les principaux dangers des solutions préconisées par la mission au terme de six mois de réflexion et de déplacements :
- bien que le Gouvernement et la mission nient l'évidence, il est envisagé un retour de facto de la récupération sur succession en matière d'Apa et peut-être également sur l'allocation compensatrice de tierce personne (ACTP) et la prestation de compensation du handicap (PCH), qui entraînerait un refus de solliciter cette aide de la part des personnes soucieuses de léguer un petit héritage à leurs enfants. Notre rapporteur Alain Vasselle propose d'ailleurs de prendre des mesures pour empêcher que le bénéficiaire n'organise son insolvabilité. Il vise en particulier les donations en préconisant d'« instaurer un rappel des donations effectuées jusqu'à dix ans avant l'entrée dans le dispositif » ;
- la création d'une prise en charge de la dépendance à deux vitesses est initiée : les bénéficiaires auraient le « choix » entre une Apa récupérable sur succession et une Apa non récupérable mais réduite ;
- la prise en charge de la dépendance est livrée aux appétits du secteur privé marchand sous l'égide de la CNSA par l'organisation d'un « partenariat public-privé » avec les organismes de prévoyance individuelle et collective : mutuelles, assurances... ;
- l'accélération de la destruction des hôpitaux de proximité est encouragée sous couvert d'en faire des établissements pour personnes âgées.
Nous voyons dans ces propositions la poursuite du démantèlement de la sécurité sociale à partir d'une CNSA dotée de pouvoirs réglementaires relevant aujourd'hui de l'Etat et administrée par un conseil restreint dans lequel entreraient sans aucun doute les assureurs mais auquel ne seraient plus associées les associations d'usagers, « par définition revendicatrices », comme se plait à le souligner notre rapporteur.
Les modalités de financement proposées par la mission
Une prise en charge de la dépendance réellement universelle ne peut se construire à l'aide de simples redéploiements financiers qui de surcroît portent atteinte à d'autres secteurs de la solidarité nationale. Il en est ainsi de la proposition d'affecter une partie des excédents à venir de la branche famille qui en organise le pillage en le pérennisant. En avril dernier, le Gouvernement, en application de la loi de financement de la sécurité sociale pour 2007, décidait déjà de supprimer les paliers de majoration des allocations familiales à onze ans et seize ans. Depuis le 1 er mai, il n'existe plus qu'une majoration unique à quatorze ans. Le manque à gagner pour les familles sera de près de 600 euros par enfant entre le 11 ème et le 18 ème anniversaire... et l'économie de l'ordre de 138 millions. Alors que la branche famille est devenue excédentaire à force d'économies sur les prestations, cette décision du Gouvernement est à rapprocher de son plan de rigueur à travers la « révision générale des politiques publiques » qui prévoit une réduction sans précédent des dépenses publiques et sociales. A l'époque, nous dénoncions déjà une manoeuvre visant à renflouer les branches déficitaires de la sécurité sociale aux dépens de la politique familiale : les 4 milliards d'excédent estimés pour 2012 seraient donc détournés de leur objet comme le serait une partie du fonds de réserve des retraites créé par le gouvernement Jospin pour assurer leur paiement à l'horizon 2020.
Ces détournements sont d'autant plus inacceptables qu'une partie des crédits du jour férié supprimé n'ont pas été affectés comme ils auraient dû l'être à la dépendance et aux personnes âgées ; les excédents 2006 de la CNSA (200 millions) ont été transférés à l'assurance maladie. Comme sans doute le seront les 400 millions d'excédent 2007.
Notre rapporteur par ailleurs écarte d'emblée car trop coûteux les dispositifs qui constitueraient une véritable aide aux personnes encore peu dépendantes, telle la transformation de la réduction d'impôt en crédit d'impôt pour l'emploi d'un salarié à domicile.
Parmi les propositions de la mission figure le transfert à l'assurance maladie de l'intégralité du financement des aides soignants. Actuellement, celui-ci est pris en charge à 70 % par celle-ci et à 30 % par les départements. Ce transfert de charge n'est ni plus ni moins qu'une façon de faire payer à l'assurance maladie ce que l'Etat doit aux départements au titre de l'Apa.
Enfin, les associations de soins et de services à domicile demandent l'application de la tarification des services d'aide et d'accompagnement à domicile instituée par la loi du 2 janvier 2002 et estiment que, face à la pénurie de main d'oeuvre pour faire face aux besoins grandissants, il manquerait à l'horizon 2015 environ 400 000 emplois. Pour rendre attractif ces métiers, la revalorisation des rémunérations est indispensable, notamment pour les niveaux de catégories A et B, dont les premiers échelons sont actuellement en dessous du Smic ; il conviendrait également sans tarder de réévaluer les salaires des postes d'encadrement, sous peine de ne pouvoir recruter des cadres correspondant aux critères du décret de qualification des directeurs.
400 000 postes, c'est précisément à terme ce que Mme Valérie Létard, secrétaire d'Etat chargée de la solidarité, se propose de créer dans le cadre du « Plan métiers ». Mais là encore, quid des moyens ?
Au bout du compte, aucun financement nouveau ne serait dégagé pour la concrétisation de ce que l'on nous fait miroiter comme une grande avancée sociale !
Le reste à charge des familles
Nous pensons que le reste à charge est largement sous-estimé par notre mission d'information. Ainsi, pour les établissements, Alain Vasselle évalue celui-ci à 400 ou 500 euros par mois. L'audit que vient de réaliser le cabinet Ernst & Young laisse à penser, chiffres à l'appui, que nous sommes bien loin du compte et qu'il est à craindre une augmentation de ce reste à charge en raison de l'accroissement de la part de marché du privé à but lucratif dans les années à venir.
Ces grands groupes privilégient la rentabilité en ciblant les personnes disposant d'un pouvoir d'achat élevé et revalorisent leurs grilles tarifaires à chaque changement de résidant. Une très faible proportion de places habilitées à l'aide sociale les rend inaccessibles à la plupart des personnes dépendantes. Les chiffres cités par ce cabinet sont révélateurs : un prix moyen d'hébergement à 110 euros par jour en région parisienne et 70 euros en province. Cette expansion du privé à but lucratif est favorisée par certains conseils généraux qui préfèrent privilégier la création de places dans ces structures sans habilitation à l'aide sociale afin de diminuer leurs dépenses.
Le libre choix du mode de prise en charge
Durant cette mission d'information, tous ont insisté sur le choix laissé à la personne dépendante et à sa famille du mode de prise en charge - domicile ou établissement - et sur la création d'un droit universel à un plan personnalisé de compensation pour l'autonomie, c'est-à-dire la prise en charge de toutes les formes d'aide, et non seulement des aides dites essentielles.
Nous tenons à livrer ici le résumé d'une situation telle qu'elle nous a été exposée lors d'une audition privée par une personne dont l'épouse, gravement handicapée, a fait le choix d'une hospitalisation à domicile. Il s'agit certes d'une situation extrême mais ô combien révélatrice d'un reste à charge quasi-impossible à assumer pour une famille.
Nous avons pu noter tout d'abord la lourdeur des démarches administratives qui doivent certainement décourager nombre de postulants à l'hospitalisation à domicile. Cela pose le problème de la mise en place hâtive des MDPH avec du personnel souvent non formé à ses nouvelles tâches et, partant, celle des futures maisons de l'autonomie.
L'éloignement d'un centre ville est également une difficulté supplémentaire pour trouver le personnel intervenant à domicile. Autant dire que cette forme d'hospitalisation serait totalement impossible en milieu rural ?
Enfin, la complexité des financements croisés impose - dans notre exemple - de disposer d'une trésorerie de 7 600 euros par mois ! Quant au reste à charge, il a été estimé pour ce ménage (factures à l'appui) à 760 euros par mois la deuxième année (après la prise en charge fiscale) ; il est rédhibitoire pour de très nombreuses familles, surtout lorsque les dépenses de mise en place de la première année ont fait disparaître l'épargne.
Cette douloureuse expérience conduit au constat suivant : en l'absence de revenus importants et/ou d'une assurance complémentaire dépendance, le maintien à domicile d'une personne aussi lourdement handicapée est impossible en l'état actuel de la prise en charge de la dépendance.
CONCLUSION
Dans la mise en place du 5 ème risque dépendance, le principal enjeu est bien sûr le financement, à l'instar de celui de la protection sociale dans son ensemble. Sans la création de ressources nouvelles, il est vain de pouvoir dans le même temps répondre à la situation dramatique dans laquelle se trouvent les finances sociales et assurer la prise en charge de la dépendance dans le respect des principes fondateurs de notre pacte social.
La question aujourd'hui demeure bien celle-ci : quelle solidarité voulons-nous pour la France du XXI ème siècle ? Nous sommes convaincus qu'il faut continuer à développer la prise en charge collective, telle qu'elle avait été élaborée en 1945. Nous constatons avec regret que notre rapporteur, suivant en cela le Gouvernement préconise le recours à l'initiative privée et à la couverture individuelle du risque dépendance.
C'est pourquoi le groupe communiste républicain et citoyen ne peut faire siennes les conclusions de notre rapporteur.
CONTRIBUTION DE BERNARD CAZEAU,
CLAIRE-LISE CAMPION, JEAN-PIERRE
DEMERLIAT,
JEAN-PIERRE GODEFROY, CLAUDE HAUT,
GÉRARD MIQUEL,
MICHEL MOREIGNE,
MICHÈLE SAN VICENTE-BAUDRIN
ET DU GROUPE
SOCIALISTE ET APPARENTÉS
Les orientations énoncées dans la présentation du rapporteur Alain Vasselle appellent les commentaires et les interrogations suivants des membres du groupe socialiste et apparentés.
Premier axe : la convergence dépendance - handicap
L'abandon de cette perspective pourtant privilégiée par la caisse nationale de solidarité pour l'autonomie (CNSA) répond à un principe de réalisme financier.
M. le rapporteur propose d'ailleurs d'en finir avec l'hypocrisie de la loi de février 2005 qui a créé un statut de la personne handicapée au-delà de soixante ans mais sans jamais lui donner une traduction concrète.
Ainsi, au-delà de soixante ans, la prise en charge de type allocation personnalisée d'autonomie (Apa) restera donc la règle commune, et l'hébergement en Ehpad la norme de référence.
Pour éviter les incompréhensions et lever les ambiguïtés, il est souhaitable que la future loi sur le cinquième risque régularise cette situation. On observera cependant que la question d'une prise en charge spécifique des handicapés vieillissants demeure entière.
Deuxième axe : l'amélioration de l'Apa à domicile et le respect du principe de choix des familles
Les orientations générales du rapporteur concernant le maintien du Gir 4 dans le champ de l'Apa font l'unanimité, de même que les perspectives de refonte de la grille Aggir en vue d'une prise en charge plus pertinente des besoins des personnes atteintes de maladies neurodégénératives.
En revanche, les mesures prônant une plus grande sélectivité de l'Apa en fonction du patrimoine nous semblent problématiques à plus d'un titre. La restauration du recours sur succession - certes par un engagement préalable des familles - nous paraît inéquitable.
Parmi elles, puisque seuls les détenteurs de patrimoine de l'ordre de 220 à 225 000 euros sont ciblés, nous craignons que des catégories sociales particulières fassent l'objet d'une mise à l'écart quasi automatique. Nous pensons surtout aux travailleurs indépendants, dont les patrimoines privés et professionnels sont concomitants . Ainsi, artisans, commerçants et agriculteurs se verront franchisés de façon systématique, alors même que leur protection sociale est déjà coûteuse et partielle. De la même façon, dans les départements ruraux, il convient de veiller aux retraités pauvres dont le patrimoine revalorisé par la flambée du marché immobilier cache des revenus très modestes, voire faibles.
Nous notons de plus que dans les tableaux financiers qui nous ont été soumis, cette mesure de récupération rapporterait à terme, en 2012, 800 millions d'euros aux départements, ce qui signifie, puisque la franchise moyenne porterait sur 20 000 euros, que 40 000 personnes seraient concernées a minima , peut-être davantage selon les critères retenus.
Nous considérons donc que la franchise dépendance est problématique à double titre : elle crée des effets de seuil, d'une part, et elle segmente les publics bénéficiaires, d'autre part.
Nous risquons d'assister à la mise en place de tentatives de contournement par la minoration des patrimoines évaluables ou par une anticipation des donations. De plus, un effet psychologique d'éviction est à craindre, comme ce fut le cas pour la prestation spécifique dépendance des années quatre-vingt-dix.
Nous pensions qu'il serait plus juste - dans la logique du rapporteur visant à augmenter la participation des bénéficiaires au financement des soins à domicile de 0,8 milliard d'euros - de relever le ticket modérateur selon leurs revenus, qu'il s'agisse de revenus de transferts, de revenus professionnels ou de revenus du patrimoine ou de placements.
Une dégressivité de l'Apa selon les revenus paraît donc préférable et plus équitable.
Troisième axe : la maîtrise du reste à charge et des dépenses en établissement
Plusieurs transferts de responsabilité sont envisagés entre les départements et l'assurance maladie en vue de réformer à terme le mode de tarification des Ehpad. Certains transferts méritent des éclaircissements et leur neutralité financière reste à préciser.
Il en va ainsi de la reconversion de 30 000 lits de court séjour en lits d'Ehpad qui, outre le fait qu'elle réduira l'offre hospitalière, occasionnera le transfert d'environ 15 000 emplois aux Ehpad, c'est-à-dire aux conseils généraux , surtout si, comme cela a été souvent évoqué, une tarification binaire remplace la tarification ternaire. Une évaluation précise doit être conduite sur ce point, en partenariat avec les représentants des conseils généraux .
Concernant la modulation en fonction du revenu de l'Apa en établissement, on notera que 200 millions d'euros de prélèvements supplémentaires sur les familles sont attendus à ce titre. Rappelons que les frais d'hébergement à la charge des résidents s'élèvent déjà à 5,73 milliards d'euros par an.
En revanche, on ne peut qu'apprécier la perspective d'un encadrement des tarifs du secteur privé lucratif 251 ( * ) par l'élaboration de référentiels opposables. Toutefois, si cette nouvelle responsabilité de tarification est confiée aux conseils généraux, ces derniers devront y consacrer d'importants moyens humains qu'il faudra évaluer.
On notera enfin que la réforme prévoit l'affectation de ressources nouvelles (CSG de la branche famille notamment) à la dépendance. Une telle évolution ne nous paraît pas souhaitable compte tenu du déficit cumulé des différentes branches de la sécurité sociale. Il serait plus convenable de renforcer l'aide aux familles à l'aide de ces excédents.
Quatrième axe : la mise en place d'un second étage assurantiel
Outre qu'il constitue la création d'une nouvelle niche fiscale, le financement de la dépendance par l'assurance privée est à prescrire avec précaution. Elle doit rester facultative.
Nous savons pertinemment qu'une épargne strictement individuelle évince la partie de la population dont les revenus sont les plus faibles. Il ne faudrait pas recréer en matière de dépendance ce qui existe en matière d'assurance maladie où plusieurs millions de Français ne sont toujours pas couverts par une mutuelle. Il ne faudrait pas non plus que les conseils généraux se trouvent dans l'obligation de compenser les failles du nouveau système.
On remarquera de plus qu'il est paradoxal de critiquer le secteur privé lucratif des Ehpad au motif qu'il s'approprie une part des crédits dépendance afin d'alimenter ses marges et de vouloir, dans un même mouvement, procéder de la sorte pour faire financer la dépendance par le secteur de l'assurance.
Enfin, le prélèvement projeté sur les produits du fonds de réserve des retraites en vue d'aider à l'acquisition de contrats de prévoyance nous paraît un mauvais message adressé à notre population, soucieuse de l'avenir des retraites par répartition. Evitons de déshabiller Pierre pour habiller Paul.
Cinquième axe : la gouvernance du cinquième risque
La reconnaissance du système mixte de gestion et de financement se situe dans la continuité . La légitimation de la CNSA comme acteur pivot de l'organisation nationale des politiques publiques de prise en charge constitue un engagement attendu.
Nous notons avec satisfaction que l'objectif de bipartition des dépenses d'Apa entre solidarité locale et solidarité nationale n'est pas abandonné et trouve même une ébauche de traduction concrète, notamment par une réforme judicieuse des critères de péréquation .
Enfin, puisque le rôle des conseils généraux est pleinement reconnu, il conviendra de préciser leur implication, et plus généralement celle de l'échelon départemental, dans la programmation médicosociale des agences régionales de santé.
Il serait souhaitable, qu'au sein des agences régionales de santé, soit créée une instance permanente de coordination et de décision dans le champ du médicosocial. Cette instance permettrait également l'harmonisation des programmations Priac et des schémas départementaux. Elle intégrerait la problématique de l'aménagement du territoire.
Remarques générales
Avec franchise, il est admis que les réformes mettront du temps à générer les recettes escomptées (recours sur succession notamment), tandis que les effets des transferts de dépenses pourraient être immédiats (transfert des lits court séjour sur le budget Ehpad, augmentation de l'Apa des personnes atteintes de la maladie d'Alzheimer...). Le calendrier de la réforme devra donc faire l'objet de la plus grande attention et d'une élaboration en partenariat avec les conseils généraux .
Il est en revanche acquis, sur les bases présentées, qu'en quelques années, la participation des bénéficiaires sera accrue d'1 milliard d'euros au moins 252 ( * ) , et cela sans compter la souscription éventuelle d'assurances dépendance.
L'inspiration de la réforme consiste donc en une individualisation croissante de la dépense, ce qui contrarie l'aspiration de nos concitoyens à une prise en charge solidaire de la dépendance.
Pour une claire compréhension des évolutions générées par la réforme, il serait souhaitable que notre mission puisse disposer d'un tableau de synthèse permettant de retracer dans le temps la décomposition de l'effort public en matière de dépendance, afin de connaître clairement les perdants et les gagnants de la réforme :
|
Tableau n° 1 : Répartition des dépenses entre les différentes institutions publiques |
||
|
Contributeur / Année |
Aujourd'hui |
Prévision 2012 |
|
Assurance maladie |
60 % |
? |
|
Département |
20 % |
? |
|
CNSA |
10 % |
? |
|
Etat |
2 % |
? |
De la même façon, il serait utile de disposer d'un tableau estimant la répartition dépenses publiques / dépenses privées à l'horizon 2015.
|
Tableau n° 2 : Répartition publique/privée des dépenses dépendance |
||
|
Dépenses / Année |
Aujourd'hui |
Prévision 2015 |
|
Dépense publique |
70 % |
? |
|
Dépense privée |
30 % |
? |
Ces précisions sont fondamentales, car la réforme, faute de dégager des ressources nouvelles, ne semble pas - en l'état - prendre suffisamment la mesure des effets financiers majeurs induits par la montée du nombre de personnes en situation de perte d'autonomie dans les années à venir.
La croissance des besoins de financement ainsi entraînée devrait être comprise entre 2,5 % et 5 % par an, selon les termes unanimement admis du rapport Gisserot. Il serait d'ailleurs bon que le rapport d'étape précise quelle hypothèse d'évolution il retient pour les dix prochaines années.
Sans ces précisions fondamentales, d'importants doutes subsisteront quant à la validité et à la viabilité de la réforme. Devant l'ampleur des besoins, nous rappelons notre attachement à ce qu'une solution pérenne et structurelle soit trouvée.
Une réforme à budget quasi constant, telle qu'elle semble être envisagée, ne répondrait pas aux évolutions démographiques que nous sommes aujourd'hui en mesure d'évaluer avec précision.
TRAVAUX DE LA MISSION
I. CONSTITUTION DE LA MISSION
Réunie le mercredi 12 décembre 2007 sous la présidence de M. François Trucy, président d'âge , puis de M. Philippe Marini, président, la mission commune d'information a désigné à l'unanimité son bureau, qui est ainsi constitué : président : M. Philippe Marini ; rapporteur : M. Alain Vasselle ; vice présidents : MM. Bernard Cazeau, Michel Mercier, Gérard Miquel et Henri de Raincourt ; secrétaires : Mme Sylvie Desmarescaux , MM. Guy Fischer et Georges Mouly .
Mmes Bernadette Dupont et Marie-Thérèse Hermange ont regretté que le bureau de la mission ne comporte qu'une seule femme.
Après avoir souligné que cette situation résulte des choix effectués par les différents groupes politiques du Sénat, M. Philippe Marini, président , a indiqué que les travaux de la mission auront bien évidemment une dimension collégiale. Dès lors, la participation individuelle de chacun importera plus que les fonctions exercées.
M. Philippe Marini, président , a précisé que le poids des dépenses publiques et privées engagées en faveur de l'autonomie des personnes âgées dépendantes est évalué par la Cour des comptes et le Conseil d'analyse stratégique (Cas) dans une fourchette comprise entre 15 à 16 milliards d'euros par an. Avec un peu plus de quatre milliards d'euros, l'Allocation personnalisée d'autonomie (Apa) ne représente qu'environ le quart de l'effort global, la majeure partie, à hauteur de 60 %, étant supportée par l'assurance maladie.
Puis il a observé que la croissance attendue du nombre de personnes âgées dépendantes d'ici à l'horizon 2020 (25 % sur l'ensemble de la période) devrait être nettement plus forte que celle de l'ensemble de la population (10,5 %) et que celle des vingt/cinquante neuf ans (2,9 %). Les dépenses de personnel, qui représentent à elles seules 85 % de la prise en charge de la dépendance, expliquent la majeure partie de l'augmentation de son coût qui devrait passer de 1 % à 1,5 % du Pib.
Abordant ensuite les problématiques qui devront être développées par la mission d'information, M. Philippe Marini, président, a proposé qu'elle concentre ses travaux sur les questions du périmètre, des modalités de financement et de gouvernance du cinquième risque de la protection sociale, dont le Président de la République a annoncé la création dans son discours tenu le 18 septembre dernier à l'occasion du quarantième anniversaire de l'association des journalistes de l'information sociale.
Reprenant ensuite chacune de ces questions, il a tout d'abord fait observer que l'appellation donnée à la mission par les groupes politiques ne fait référence qu'à la dépendance et ne mentionne volontairement pas le handicap. Néanmoins, la loi n° 2005 102 du 11 février 2005 pour l'égalité des droits et des chances, la participation et la citoyenneté des personnes handicapées, pose le principe d'une approche convergente de la perte d'autonomie, commune au handicap et à la dépendance. Dans son dernier rapport, la caisse nationale de solidarité pour l'autonomie (Cnsa) évoque également la création d'une prestation unique personnalisée de compensation du handicap et d'aide à l'autonomie. La mission d'information devra tenir compte de cette aspiration.
Il a ensuite estimé que la question de la soutenabilité à moyen et long terme du financement de la dépendance constitue le coeur du problème que doivent résoudre les pouvoirs publics, car elle conduit à réfléchir à la répartition des efforts supplémentaires à fournir entre les ménages, la puissance publique et les assurances privées. Il conviendra notamment de distinguer ce qui doit incomber à une logique de solidarité de ce qui doit relever du principe de contributivité, distinction qui existe déjà au sein de la sécurité sociale et qui différencie, par exemple, l'assurance maladie, d'un côté et l'assurance vieillesse, de l'autre.
Au sujet de la place des assureurs et des institutions de prévoyance, M. Philippe Marini, président, a noté que le rapport du centre d'analyse stratégique de juin 2006 préconise le renforcement de la couverture assurantielle du risque dépendance dans une perspective de long terme.
M. Gérard Miquel a fait observer que le développement de l'assurance privée n'est une solution envisageable que pour ceux de nos concitoyens qui ont les moyens de fournir un important effort financier.
M. Philippe Marini, président, a enfin précisé que la question de la gouvernance comporte plusieurs facettes : faut-il renforcer le rôle des conseils généraux ? Faut-il confier à la Cnsa le rôle d'opérateur-pivot d'une cinquième branche ou d'un cinquième risque de sécurité sociale ?
Puis il a souligné que le programme de travail de la mission s'inscrit dans un calendrier encore très imprécis. Le Président de la République a indiqué qu'il souhaite voir aboutir le dossier de la dépendance avant la fin du premier semestre 2008. Le projet de loi annoncé par le Gouvernement pourrait ainsi être prêt dès le mois d'avril prochain, mais l'élaboration d'un texte de cette importance est susceptible de prendre plus de temps. Quoi qu'il en soit, la suspension des travaux parlementaires entre le 9 février et le 24 mars 2008 conduit à prévoir un nombre important d'auditions durant les mois de janvier et au début du mois de février, afin de parer à toute éventualité.
En accord avec M. Alain Vasselle, rapporteur, M. Philippe Marini, président, a proposé qu'un premier train d'auditions soit organisé les mercredi 16, 23 et 30 janvier ainsi que le mercredi 6 février 2008. M. Xavier Bertrand, ministre du travail, des relations sociales et de la solidarité et Mme Valérie Létard, secrétaire d'Etat à la solidarité, devraient être entendus en premier lieu. Il conviendrait ensuite d'auditionner les directeurs des principales administrations concernées (direction générale de l'action sociale, direction de la sécurité sociale, direction du budget, direction de la législation fiscale, direction générale du trésor et de la politique économique), ainsi que les dirigeants des caisses de sécurité sociale et les auteurs des principaux rapports rédigés au cours de la période récente sur le sujet : la Cnsa, la Cnam, la Cnav, la Mutualité sociale agricole (Msa), la Cour des comptes, le centre d'analyse stratégique, ainsi que Mme Hélène Gisserot.
M. Philippe Marini, président, a également estimé souhaitable de recueillir l'expertise du corps médical, ainsi que celle des représentants des assurances, des mutuelles et des institutions de prévoyance. Puis il a proposé d'organiser trois tables rondes : la première avec les universitaires effectuant des travaux de recherches sur la dépendance, la seconde avec les représentants du monde associatif et la dernière avec ceux des structures d'accueil des personnes dépendantes.
En ce qui concerne les déplacements que pourrait effectuer la mission, il a évoqué l'idée se rendre en Allemagne, dans la mesure où ce pays a procédé en 1995 à la création d'une cinquième branche de la sécurité sociale qui s'est soldée jusqu'à présent, semble-t-il, par un échec, ainsi qu'en Grande-Bretagne, pour étudier les possibilités de développement du secteur assurantiel.
M. Philippe Marini, président, a enfin sollicité l'avis des membres de la mission sur l'opportunité, d'une part, d'ouvrir une partie de ses travaux à la presse, notamment l'audition des ministres ainsi que les tables rondes, d'autre part, sur l'intérêt d'auditionner l'assemblée des départements de France (ADF), compte tenu de la présence en son sein de plusieurs présidents de conseils généraux, de la majorité et de l'opposition.
Un large débat a ensuite eu lieu.
Les membres de la mission se sont tout d'abord accordés sur l'intérêt de recevoir une délégation reflétant les différentes sensibilités de l'ADF, ainsi que sur la nécessité d'intégrer dans leur champ d'étude les questions de prévention de la dépendance. Ils ont donné leur accord pour que la presse soit associée à certaines auditions (ministres et tables rondes).
M. Michel Moreigne a proposé qu'un déplacement soit organisé dans la Creuse, car il s'agit à la fois du département métropolitain le plus pauvre et de celui dont la population comprend la plus forte proportion de personnes âgées dépendantes.
Les membres de la mission sont toutefois convenus de repousser le choix et la date des éventuels déplacements après la reprise des travaux parlementaires, fin mars, lorsqu'un calendrier plus précis sera disponible pour l'examen du projet de loi et en fonction du temps restant disponible.
Mme Marie-Thérèse Hermange a souhaité que la mission s'interroge sur l'intérêt d'élargir son champ d'investigation à la question du handicap.
M. Alain Vasselle, rapporteur, et M. Dominique Leclerc ont estimé qu'au-delà du principe de convergence posé par la loi du 11 février 2005, les problèmes de la dépendance et du handicap présentent l'une et l'autre de réelles spécificités qui justifient que la mission en reste au sujet inscrit dans son libellé.
Après avoir souligné que la dépendance peut avoir pour origine aussi bien l'âge qu'un handicap ou l'apparition d'une maladie, M. Henri de Raincourt a suggéré que la mission d'information concentre cependant ses travaux sur la seule question des personnes âgées dépendantes. En tout état de cause, la loi du 11 février 2005 commence seulement à être mise en oeuvre et le recul manque pour en apprécier les effets.
M. Philippe Marini, président, a souhaité lui aussi que la mission travaille uniquement dans le champ du projet de loi en cours de préparation, qui devrait se limiter à la dépendance, de façon à pouvoir en inspirer les dispositions. Il s'agit non seulement d'analyser un problème de société très important, mais également d'élaborer des propositions à vocation opérationnelle.
II. DÉBAT D'ORIENTATION DU 26 JUIN 2008
Réunie le jeudi 26 juin 2008 sous la présidence de M. Philippe Marini, président, la mission a procédé à un débat sur les orientations du rapport d'étape de la mission .
Après avoir souligné le travail de fond réalisé depuis le début de l'année 2008 par la mission, M. Philippe Marini, président , a indiqué que les auditions auxquelles les membres ont assisté ont été complétées par des entretiens techniques conduits par le président et le rapporteur, avec les assureurs et les représentants des structures d'accueil pour personnes âgées dépendantes. Au total, près d'une centaine de personnes ont pu faire part de leur expérience et exprimer leur point de vue. Par ailleurs, les quatre déplacements effectués en province et à l'étranger ont fourni de nombreux enseignements. Enfin, le cabinet d'audit Ernst et Young a présenté le 18 juin 2008 ses premières analyses sur l'étude qui lui a été confiée au sujet du « Marché de l'offre de soins, d'hébergement et de services destinés aux personnes âgées dépendantes ».
Le moment est donc venu pour la mission de débattre, de définir sa propre vision du cinquième risque et de jouer son rôle de force de proposition. Il paraît tout à la fois possible et souhaitable d'aboutir à un consensus sur une grande partie des questions soulevées.
Puis M. Philippe Marini, président, a proposé que la mission publie un rapport d'étape le mardi 8 juillet 2008 et le rende public dans le cadre d'une conférence de presse. Ce document constituerait une sorte de relevé d'orientation reprenant les solutions susceptibles d'être mises en oeuvre, ainsi que les thèmes méritant un examen complémentaire. Les travaux de la mission se poursuivront néanmoins jusqu'au 31 décembre 2008, dans la perspective du dépôt d'un projet de loi, qui ne devrait finalement pas intervenir avant la fin de l'année, voire le début de 2009.
Faisant référence aux conditions dans lesquelles a été récemment approuvé le rapport du groupe de travail du Sénat sur la question de la maternité pour autrui, Mme Marie Thérèse Hermange a déploré que les parlementaires n'aient pu prendre connaissance au préalable de ce document, alors que la presse y avait eu manifestement accès. A contrario, elle s'est félicitée de ce que la mission commune d'information sur le cinquième risque organise dès maintenant un large débat sur les orientations de son futur rapport d'étape.
M. Alain Vasselle, rapporteur, a souhaité que les débats de la mission s'organisent autour de cinq thèmes principaux :
- la convergence entre les politiques de la dépendance et celles du handicap ;
- l'amélioration de l'allocation personnalisée d'autonomie (Apa), conjuguée au respect du principe du libre choix des familles ;
- la maîtrise du reste à charge et des dépenses en établissement ;
- les conséquences de la mise en place d'un cinquième risque de protection sociale, géré de façon mixte, conjuguant un socle solidaire avec des mécanismes assurantiels ;
- la gouvernance de ce nouveau risque.
En ce qui concerne la problématique de la convergence entre la dépendance et le handicap, il a estimé que les disparités existantes s'expliquent principalement par des différences objectives : le handicap revêt en effet un caractère aléatoire et accidentel, justifiant un large recours à la solidarité nationale, alors que la dépendance constitue un risque prévisible. De surcroît, un alignement du niveau de prise en charge des personnes dépendantes sur celui, plus favorable, des personnes handicapées provoquerait un quasi-triplement du coût de l'allocation personnalisée d'autonomie (Apa).
Il a considéré que la loi n° 2005-102 du 11 février 2005 pour l'égalité des droits et des chances, la participation et la citoyenneté des personnes handicapées entretient une certaine ambiguïté à ce sujet, notamment en permettant en principe aux personnes âgées vivant dans un établissement d'hébergement pour personnes âgées dépendantes (Ehpad) qui sont déclarées invalides après soixante ans, de bénéficier du niveau de prestations du handicap. Cette mesure, potentiellement très coûteuse pour les finances départementales, n'est pas encore entrée en vigueur, faute de publication des textes réglementaires nécessaires. Il a demandé s'il convient de supprimer cette disposition afin de lever toute ambiguïté sur l'impossibilité de faire converger la prise en charge financière du handicap et de la dépendance, ou si l'on peut se contenter de sa non-application de fait, sans soulever expressément le problème.
S'agissant de l'amélioration de l'Apa à domicile et du respect du principe de libre choix des familles, M. Alain Vasselle, rapporteur , a observé au préalable que le principal succès de cette prestation a consisté à permettre à ses bénéficiaires de rester le plus longtemps possible à leur domicile. Mais ce point très positif soulève aussi des interrogations. La croissance de l'Apa a ainsi été plus forte que ce que laissaient présager les évolutions démographiques : le nombre des allocataires s'est accru de 7 % à 8 % par an, avec tout juste un début de ralentissement en 2007 (+ 5 %). Cette évolution s'explique en particulier par l'augmentation de la population des personnes dépendantes vivant à leur domicile et classées dans le groupe iso-ressources (Gir) 4.
Il a ensuite souligné que certaines catégories d'assurés sociaux ne bénéficient pas de plans d'aide satisfaisants. Tel est le cas en particulier des personnes les plus lourdement dépendantes, des patients atteints de la maladie d'Alzheimer et des allocataires de l'Apa en Gir 3 et 4, qui ne peuvent s'appuyer sur le soutien d'aidants familiaux. Ce constat conduit à poser la question d'un meilleur ciblage de l'Apa.
M. Alain Vasselle, rapporteur , a écarté, à titre personnel, l'idée consistant à exclure du champ de l'allocation personnalisée d'autonomie les personnes classées en Gir 4, ce qui aboutirait à les renvoyer vers d'autres modes de prise en charge, comme l'action sociale des caisses de retraite. Cette option pénaliserait près de la moitié des bénéficiaires. Par ailleurs, l'accès à l'Apa dès le Gir 4 favorise la prévention. Excluant pour les mêmes motifs la perspective d'un plafonnement de certaines dépenses, notamment celles d'aide ménagère, comme l'avait suggéré la mission Solidarité dans le cadre de la révision générale des politiques publiques, il s'est déclaré partisan du système actuel, à condition toutefois que son mode de fonctionnement soit revu sur trois points.
En premier lieu, il a fait valoir la nécessité de procéder, dans un délai réaliste de quatre ou cinq ans, à une véritable refonte de l'outil Aggir. Les limites de cette grille sont en effet connues de longue date. Elle ne prend pas suffisamment en compte les maladies neurodégénératives. Elle peut également donner des résultats sensiblement différents selon les professionnels qui la pratiquent ; un bon connaisseur du mécanisme peut ainsi facilement faire basculer en Gir 4 une personne qu'une autre équipe d'évaluation aurait classée en Gir 5.
Il a considéré en second lieu nécessaire de solvabiliser davantage les publics isolés et/ou atteints de maladies neurodégénératives, sans pour autant réduire l'aide apportée aux autres catégories. Après avoir rappelé la suggestion formulée par M. Xavier Bertrand, ministre du travail, des relations sociales, de la famille et de la solidarité, et Mme Valérie Létard, secrétaire d'Etat chargée de la solidarité, de concentrer également les efforts de la collectivité sur les personnes les plus dépendantes, il a jugé que ce débat semble plus ouvert qu'il n'y paraît : il n'est pas forcément de l'intérêt des patients et de leurs familles de rester à domicile au-delà d'un certain seuil de dépendance.
S'agissant en dernier lieu des moyens supplémentaires à dégager pour financer ces priorités, il a d'emblée écarté la suggestion avancée dans le cadre de la révision générale des politiques publiques et consistant à transformer la réduction d'impôt pour l'emploi d'un salarié à domicile en crédit d'impôt. Le coût de cette mesure serait de 600 à 700 millions d'euros par an. En revanche, il a préconisé un relèvement ciblé des plafonds des plans d'aide, en introduisant une plus grande sélectivité de l'Apa, en fonction du revenu mais également du patrimoine du bénéficiaire, actuellement insuffisamment pris en compte.
Il est ensuite revenu sur le système de gage patrimonial, largement évoqué au cours des réunions de la mission et repris par le ministre du travail, des relations sociales, de la famille et de la solidarité, lors de son audition du 28 mai 2008 : les demandeurs d'Apa auraient ainsi le choix, au début de la prise en charge de leur dépendance, entre une allocation à taux plein ou diminuée de moitié. Dans le premier cas, le conseil général pourrait effectuer une prise de gage anticipée sur le patrimoine du bénéficiaire pour la fraction de l'actif excédant un certain montant. Il s'agirait alors d'une prise de gage partielle ne concernant qu'une faible part de la succession à venir. Inversement, si le bénéficiaire demandait d'emblée une Apa diminuée de moitié, aucune mesure conservatoire ne serait prise.
M. Alain Vasselle, rapporteur, a estimé que ce dispositif nécessite d'être plus précisément encadré pour être mis en oeuvre :
- les contraintes imposées aux départements devront être les plus légères possibles afin d'éviter de retomber dans les lourdeurs de la récupération sur succession ;
- il faudrait faire en sorte d'empêcher que le bénéficiaire n'organise son insolvabilité en prévoyant de rapporter les donations effectuées au cours des dix années précédant la demande d'aide ;
- il conviendrait de traiter le cas particulier des couples de personnes dépendantes dont le patrimoine ne devrait être gagé qu'une seule fois ;
- le seuil d'éligibilité de ce dispositif devrait être fixé à 200 000 euros au moins, voire plus, de façon à ne concerner que le tiers supérieur de la population disposant des ressources patrimoniales les plus élevées (le niveau médian s'établissant autour de 150 000 euros).
En ce qui concerne le montant du gage, après avoir jugé préférable, pour des raisons de simplicité, de procéder par le biais d'un prélèvement exprimé en valeur absolue plutôt qu'en pourcentage, M. Alain Vasselle, rapporteur, a proposé de fixer le plafond correspondant à 20 000 euros. Ce chiffre, égal au montant moyen d'Apa versé aux personnes dépendantes, permettrait d'éviter de donner un aspect confiscatoire au dispositif.
S'agissant des dépenses en établissement, il a rappelé que près de 80 % des résidents en Ehpad doivent aujourd'hui faire face à un reste à charge, dont le montant s'établit en moyenne entre 400 à 500 euros par mois, mais atteint fréquemment des valeurs beaucoup plus élevées. Il a écarté deux pistes de réforme envisagées pour remédier à ce problème : celle consistant à solliciter davantage les finances départementales, via l'aide sociale à l'hébergement et celle tendant à transformer en crédit d'impôt, pour un coût estimé à environ 400 millions d'euros par an, la réduction d'impôt accordée aux personnes âgées hébergées en Ehpad.
Puis il a souligné que le Gouvernement a esquissé une réforme ambitieuse de la tarification en hébergement qui prendrait la forme d'un regroupement de l'Apa versée par les départements avec toutes les aides accordées par l'Etat, les dépenses fiscales et les allocations logement. Une nouvelle prestation « d'accueil en Ehpad », remplaçant les actuels tarifs dépendance et hébergement, serait accordée selon une pente dégressive en fonction du revenu. Par ailleurs, la fraction de 30 % du coût des aides soignants, aujourd'hui prise en charge par les conseils généraux, serait transférée à l'assurance maladie, ce qui allégerait d'un milliard d'euros le nouveau tarif et le reste à charge pesant sur les familles.
M. Alain Vasselle, rapporteur, a approuvé cette perspective de regroupement des aides soignants sur le tarif soins ainsi que le reprofilage du barème en fonction du revenu. Il s'est inquiété, en revanche, des modalités que pourrait prendre le transfert aux conseils généraux de l'aide personnalisée au logement (APL), de l'allocation de logement à caractère social (ALS), ainsi que de la réduction d'impôt dont bénéficient les personnes hébergées en Ehpad. Le risque est grand, en effet, que les départements ne s'y retrouvent pas financièrement, notamment en raison d'un mode d'indexation inapproprié.
Il a appelé de ses voeux un approfondissement des travaux techniques en cours, afin de parvenir à une redistribution des charges ménageant dans un premier temps la tarification ternaire. A titre d'exemple, les dépenses d'animation et de service social ainsi qu'une plus grande partie des charges des personnels d'entretien pourraient basculer de la section hébergement sur la section dépendance, qui serait parallèlement soulagée de la charge des aides soignants reportée sur la section soins. Le coût serait neutre pour les finances départementales et le gain pour les pensionnaires en établissement atteindrait 1,2 milliard d'euros, soit une diminution de près de 200 euros par mois du reste à charge.
Mais dans tous les cas, ces allégements de reste à charge pèseraient in fine sur les comptes de l'assurance maladie dont le déficit ne saurait pourtant s'accroître : il convient donc d'engager une réflexion sur des ressources nouvelles. Faisant référence à l'idée avancée par le ministre du travail, des relations sociales, de la famille et de la solidarité, tendant à mobiliser à cet effet une partie des excédents prévisionnels de la branche famille de la sécurité sociale, M. Alain Vasselle, rapporteur, s'est déclaré favorable, sous certaines réserves, à un tel schéma.
En premier lieu, cette opération devrait avoir pour fondement la nécessité de réorienter les ressources venant aujourd'hui alimenter l'excédent structurel de la caisse nationale d'allocations familiales (Cnaf) et ne surtout pas consister en une « tuyauterie » budgétaire sans justification. Il reste en second lieu à savoir si ces surplus, qui pourraient atteindre 4 milliards d'euros en 2012, existeront réellement et ne seront pas préemptés pour d'autres usages. Le ministre doit encore préciser le tableau d'équilibre des différentes actions qu'il envisage de mettre en oeuvre : les nouvelles mesures en faveur des familles, les transferts destinés à soulager les comptes de la branche vieillesse ainsi que les réallocations éventuelles de ressources au profit de la politique de la dépendance.
M. Alain Vasselle, rapporteur, a souligné que parallèlement à ces solutions « externes », il serait possible de dégager des moyens au sein même de l'Ondam médicosocial. Depuis sa création, en effet, l'objectif de dépenses « personnes âgées » est caractérisé par des excédents non consommés, dont le montant atteint aujourd'hui 400 à 500 millions d'euros par an. Une partie de ces sommes est réutilisée sous forme de plans d'aide à l'investissement pour les structures d'hébergement, mais une réflexion s'impose à ce sujet.
Il a ensuite fait valoir que l'efficience de la dépense en Ehpad doit enfin devenir une priorité. Progresser dans ce domaine supposerait à la fois :
- de mettre en place des forfaits uniques couvrant l'ensemble des dépenses de soins des pensionnaires, y compris les soins de ville qui ne font actuellement l'objet d'aucun contrôle ;
- de réaliser la convergence des tarifs de soins des différentes structures d'accueil. La situation actuelle est caractérisée, il est vrai, par une très forte hétérogénéité (dans une proportion d'1 à 3) du niveau des coûts comparés des établissements. Une action dans ce domaine pourrait permettre de dégager 300 millions d'euros sur un horizon de cinq ans ;
- de reconvertir 30 000 lits de court séjour en lits d'Ehpad. On estime que 200 à 300 millions d'euros pourraient ainsi être réalloués au secteur des personnes âgées, avec, à la clé, une économie nette d'environ 1 milliard d'euros pour l'assurance maladie.
Au-delà des financements nouveaux nécessaires pour réduire les sommes restant à la charge des familles, M. Alain Vasselle, rapporteur, a jugé indispensable de faire en sorte que ces ressources ne soient pas absorbées par les établissements sans profiter à leurs destinataires. Lors de la création de l'Apa, les allocataires de la nouvelle prestation vivant en établissement n'ont vu en effet leurs dépenses diminuer que de l'équivalent du quart de l'effort engagé par la collectivité, le solde bénéficiant directement aux Ehpad. Ce précédent a toutes les chances de se reproduire, dans la mesure où près des trois quarts des nouvelles places créées au cours des dernières années l'ont été dans le secteur lucratif privé qui finance ses marges grâce au tarif d'hébergement.
Il a estimé en conséquence qu'il conviendrait au minimum d'établir des référentiels de coûts, voire de rendre ces derniers opposables. Cette démarche supposerait qu'au-delà du simple agrément de l'ASH, des mesures de contrôle de l'évolution des prix d'hébergement soient mises en place. Puis il a souligné que l'ensemble des mesures destinées à limiter le reste à charge, tant en établissement qu'à domicile, ne pourront pleinement produire leurs effets qu'à moyen terme.
Au sujet du recours à des mécanismes assurantiels, M. Alain Vasselle, rapporteur, a jugé que le débat sur l'alternative entre la création d'une cinquième branche de sécurité sociale et un financement « mixte » socialisé et individuel apparaît désormais dépassé. Les membres de la CNSA ont d'ailleurs approuvé à l'unanimité le principe selon lequel la couverture du risque de perte d'autonomie suppose d'aller au-delà d'un socle solidaire, même très important, en ayant recours à une architecture à plusieurs piliers.
Il a souligné que cette démarche suppose toutefois de mettre en place une organisation tout à fait différente de celle des dépenses de santé, avec d'un côté l'Etat et l'assurance maladie et, de l'autre, les organismes complémentaires qui ne sont pas associés à la gestion globale du risque. Or les assureurs ne sont pas disposés à reproduire ce schéma pour la dépendance. Elaborer un partenariat public privé efficace supposera :
- la définition d'un processus conjoint pour le déclenchement des aides en cas de survenance de la dépendance ;
- la diffusion d'une information aussi transparente que possible auprès des assurés sociaux sur les niveaux de prestations auxquels ils pourront prétendre ;
- la « transférabilité » des contrats pour les souscripteurs qui souhaiteraient changer d'assureur en cours de route.
M. Alain Vasselle, rapporteur, a précisé que sur tous ces sujets, les discussions avec les professionnels, qui ne font d'ailleurs que commencer, seront probablement longues et difficiles. Qui plus est, si les assureurs savent couvrir la dépendance lourde, ils apparaissent beaucoup plus réticents à intervenir auprès des publics en Gir 3 et 4.
S'interrogeant ensuite sur les produits dont il convient de favoriser la diffusion, il a suggéré que la mission propose des aménagements sur des produits existants, pour un coût limité ou nul pour les finances publiques :
- en autorisant la déductibilité fiscale des cotisations complémentaires dépendance sur un contrat d'épargne retraite, dans les mêmes conditions que les cotisations de base aux régimes d'épargne retraite ;
- en prévoyant la possibilité de convertir les contrats d'assurance vie en contrats dépendance, sans que cette transformation ne soit considérée comme une novation fiscale ;
- en améliorant la diffusion des emprunts hypothécaires inversés, par la création d'une garantie d'Etat qui permettrait d'en réduire le coût.
Il a toutefois observé que le nombre de personnes susceptibles d'être concernées par ces produits apparaît relativement restreint. Limiter les réflexions de la mission à ce seul type de mesures ne serait donc pas à la hauteur des enjeux compte tenu des perspectives de croissance très fortes des charges liées à la dépendance à l'horizon 2030. En conséquence, il a estimé qu'il convient de permettre au plus grand nombre possible de nos concitoyens de souscrire, sur une base volontaire, à des contrats de prévoyance offrant une rente fixée à l'avance. Les montants de prime seront d'autant plus modiques que les contrats auront été conclus plus tôt.
Souhaitant également que le Gouvernement travaille à la mise en place d'un système national de prise en charge des primes, sur une base dégressive en fonction du revenu, il a proposé d'étudier la possibilité de réaffecter au financement de ce mécanisme tout ou partie des recettes annuelles du fonds de réserve pour les retraites (FRR), sans bien sûr toucher au stock d'actifs accumulés.
Il a constaté en effet que, faute de pouvoir jamais atteindre une taille critique suffisante, le FRR ne sera pas en mesure de remplir le rôle de fonds de lissage au bénéfice de l'assurance vieillesse qui lui avait été assigné initialement pour la période 2020-2040. Après avoir observé que ses ressources appartiennent aux futurs retraités et estimé que la légitimité de ce transfert serait forte, il a sollicité l'avis des membres de la mission sur cette option.
En ce qui concerne la gouvernance du cinquième risque, M. Alain Vasselle, rapporteur, a constaté que cette question complexe comporte de nombreuses dimensions. Compte tenu de l'insuffisance du contrôle du Parlement, qui ne porte que sur une partie des dépenses de soins en Ehpad, les deux assemblées devraient pouvoir se prononcer sur un tableau d'équilibre global, comprenant l'ensemble des recettes et des dépenses, y compris les versements aux départements au titre de l'Apa et le complément que la CNSA apporte sur ses ressources à l'Ondam médicosocial. Les commissions des affaires sociales devraient aussi désigner un rapporteur spécifique pour les questions de handicap et de dépendance dans le cadre du projet de loi de financement de la sécurité sociale.
La CNSA ayant fait la preuve de son efficacité depuis 2004, il s'est prononcé en faveur du transfert, à son profit, des pouvoirs réglementaires relevant aujourd'hui des administrations centrales de l'Etat. La caisse, qui dispose de la légitimité nécessaire pour renforcer le travail en commun avec les départements, a également vocation à devenir un animateur de réseau, ainsi qu'une agence de mutualisation des pratiques. Dans les faits, la CNSA exerce déjà ce rôle, mais il convient de lui donner la base légale qui lui a fait jusqu'ici défaut.
M. Alain Vasselle, rapporteur, s'est ensuite interrogé sur le mode de gouvernance interne de la CNSA. Considérant que le système actuel, caractérisé par un grand conseil « fourre-tout », où les représentants de l'Etat, minoritaires en voix, siègent à côté d'associations par définition revendicatrices, n'est pas satisfaisant, il a suggéré de constituer autour du directeur général un conseil exécutif rassemblant les « cogestionnaires » et les cofinanceurs de la dépendance et du handicap, c'est-à-dire l'Etat et les départements. Le conseil serait parallèlement maintenu dans sa fonction de lieu de débat.
Compte tenu du rôle essentiel que joueront à l'avenir les assureurs en matière de couverture du risque dépendance, la question de leur mode de représentation au sein de la CNSA est également posée. Sans aller jusqu'à les réunir au sein du conseil exécutif, il serait sans doute envisageable de les associer dans le cadre d'un comité permanent ad hoc.
En ce qui concerne la question de la répartition des financements entre l'Etat, à hauteur d'un tiers du total, et les départements, pour les deux tiers restants, M. Alain Vasselle, rapporteur, a jugé légitime la revendication d'un partage égalitaire des dépenses. En outre, au regard de la progression tendancielle des dépenses d'Apa, le mécanisme de gage sur patrimoine risque d'être insuffisant pour rétablir un rapport moins défavorable aux départements. Il a proposé ainsi qu'une partie de la contribution sociale généralisée (CSG) de la branche famille soit affectée à la Cnam et à la CNSA.
Les critères de péréquation entre les conseils généraux mériteraient également d'être revus après qu'une étude d'impact aura été réalisée au sujet :
- de la mise en place d'un critère de revenu par habitant ;
- de l'abandon du critère lié au niveau des dépenses de RMI, qui ne présente aucun rapport avec les dépenses départementales de dépendance.
M. Alain Vasselle, rapporteur, a souligné que les questions soulevées par la répartition des compétences en matière de planification, de programmation et de gestion du risque devront également être traitées, dans le contexte nouveau créé par la mise en place prochaine des agences régionales de santé (ARS).
Le champ de compétences étendu de ces futures agences doit précisément permettre de disposer d'une vision d'ensemble qui fait aujourd'hui défaut et entraîne des cloisonnements préjudiciables entre les secteurs sanitaire et le médicosocial. Les ARS, qui ont vocation à remplacer les directions régionales et les directions départementales de l'action sanitaire et sociale (Drass et Ddass) en matière de planification, seront en mesure de piloter l'effort de reconversion de lits d'un secteur vers l'autre.
Il a ensuite fait valoir que cette démarche suppose une meilleure coordination avec les départements et passe par la définition de deux outils :
- l'élaboration conjointe des programmes interdépartementaux d'accompagnement des handicaps et de la perte d'autonomie (Priac), concrétisée par la cosignature de ces documents par les départements et les ARS, dans le prolongement des schémas départementaux, dont la qualité mériterait au demeurant d'être améliorée ;
- la création d'un comité assurant la représentation de tous les présidents de conseils généraux auprès des ARS, nonobstant leur éventuelle présence au sein du conseil exécutif de l'Agence.
Puis il a fait part de ses réserves au sujet de l'idée consistant à transférer purement et simplement la mission de gestion du risque aux ARS, y compris dans le cadre d'une contractualisation avec la Cnam et les caisses primaires. L'assurance maladie apparaît certes infiniment moins impliquée dans le domaine médicosocial qu'elle ne l'est dans le secteur sanitaire, mais on voit mal comment elle pourrait ne pas jouer un rôle décisif sur des sujets comme les contrôles ou la définition de référentiels de coûts. Les réflexions engagées à ce sujet mériteraient d'être approfondies.
Après s'être déclaré convaincu que certains départements seraient prêts à expérimenter une gestion déléguée des crédits d'assurance maladie destinés aux Ehpad, M. Alain Vasselle, rapporteur, a suggéré que la mission propose de rendre possible une telle expérimentation pour les conseils généraux qui seraient volontaires. Cette démarche permettrait sans doute d'agir plus efficacement qu'aujourd'hui sur le reste à charge en Ehpad.
Au terme de cet exposé très complet, M. Philippe Marini, président, s'est félicité d'une façon générale de la grande qualité du travail réalisé au cours des derniers mois. Les sénateurs ont su non seulement nourrir le débat public, mais encore dépassionner dans une large mesure les échanges sur la question de la perte d'autonomie.
M. Bernard Cazeau a souhaité que la mission prenne le temps de débattre successivement des cinq points développés par le rapporteur.
Tout en souscrivant à cette demande, M. Henri de Raincourt a fait valoir l'intérêt de disposer d'un tableau synthétique de financement de ces différentes orientations afin de s'assurer que l'on peut éviter d'alourdir les prélèvements obligatoires. Au surplus, il a observé que de telles précisions auraient également mérité de figurer dans les propos du ministre lors de son audition du 28 mai 2008. Il a ensuite fait part de son accord sur les grandes lignes et la philosophie générale de l'exposé présenté par le rapporteur.
M. Philippe Marini, président, a indiqué que ces données chiffrées n'ont pas encore été fournies par prudence, mais aussi parce que la mission n'a pas encore débattu des grandes orientations de son rapport. Un tableau des dépenses et des recettes à l'horizon 2012 pourra être adressé dans les prochains jours aux membres de la mission. Mais envisager une date plus lointaine, comme l'année 2020 ou l'année 2025, semblerait en revanche hasardeux à ce stade.
Mme Marie-Thérèse Hermange a estimé que ces informations devraient aussi être complétées par une comparaison des coûts des pathologies en établissement et à domicile.
M. Alain Vasselle, rapporteur, a estimé qu'il n'est pas certain que l'on puisse financer durablement l'amélioration de la politique de la dépendance sans recourir à une augmentation des prélèvements obligatoires.
M. François Autain a demandé qu'avant que les débats ne s'engagent sur les orientations proposées, chacun puisse faire une déclaration de portée générale. A ce titre, il a fait part de son opposition fondamentale à l'approche défendue par le rapporteur qui semble ne vouloir raisonner qu'à moyens constants plutôt que de partir des besoins de la population. Or, en matière de perte d'autonomie, notre système de protection sociale se trouve encore dans un état embryonnaire, comparable à celui de l'assurance vieillesse en 1945. Il conviendrait donc de créer une couverture obligatoire universelle fondée sur des moyens financiers importants et notamment sur la mise en place d'une cotisation sociale « autonomie ».
M. Philippe Marini, président, a estimé à l'inverse que les orientations proposées par le rapporteur sont à la hauteur des problèmes à résoudre et cherchent précisément à réduire le niveau du reste à charge.
Mme Bernadette Dupont s'est interrogée sur le coût des mécanismes assurantiels pour les familles.
M. Bernard Cazeau a indiqué ne pas souhaiter aller dans la direction évoquée par M. François Autain et ne pas croire en un système reposant sur une nouvelle cotisation sociale dédiée à la prise en charge des personnes âgées dépendantes. Un tel dispositif pénaliserait les personnes à faible pouvoir d'achat et demanderait une forte volonté politique pour être mis en place.
Il s'est exprimé en revanche en faveur du maintien du principe de gouvernance actuel reposant sur deux acteurs : la caisse nationale de solidarité pour l'autonomie (CNSA) et les départements. De ce point de vue, les grandes lignes d'organisation du risque dépendance, telles que les a définies le rapporteur, peuvent être acceptées.
Il a, par ailleurs, indiqué qu'étant donné le coût des besoins futurs, notamment en matière d'Apa, une ressource importante est nécessaire pour y faire face. A cet égard, les orientations proposées ne semblent pas suffisantes.
M. Philippe Marini, président, a ensuite rappelé les propositions de M. Alain Vasselle, rapporteur, s'agissant du premier axe de réflexion, la convergence dépendance-handicap.
Mme Bernadette Dupont a souligné les enjeux posés par le vieillissement des personnes handicapées, ainsi que les questions soulevées par leur prise en charge.
M. François Autain s'est exprimé contre la remise en cause de la disposition prévue par la loi du 11 février 2005 relative au handicap, précisant que le législateur connaissait, au moment du vote de cette mesure, les conséquences budgétaires de celle-ci.
Répondant aux observations de MM. Bernard Cazeau, Guy Fischer et François Autain, M. Alain Vasselle, rapporteur, a indiqué qu'il est, en effet, souvent délicat de justifier les différences de prise en charge entre, d'une part, une personne devenant handicapée avant l'âge de soixante ans et, d'autre part, une personne devenant handicapée à la suite d'un accident après l'âge de 60 ans.
M. Guy Fischer a rappelé que la loi du 11 février 2005 relative au handicap peut être interprétée comme instaurant un droit universel à compensation financé par la solidarité nationale. La remise en cause de cette loi, qui a créé de fortes attentes dans le domaine associatif, risque de provoquer un réel « désenchantement » dans l'opinion publique.
Il a, par ailleurs, indiqué que le montant moyen des restes à charge des familles, estimés dans le pré-rapport entre 400 et 500 euros, est sous-évalué. Il a insisté sur l'importance de cette question.
M. Philippe Marini, président, a précisé que la prise en charge différenciée entre une personne devenant handicapée avant l'âge de soixante ans et une personne devenant handicapée, à la suite d'un accident, après soixante ans, se justifie par le fait que, dans le premier cas, l'individu a vocation à travailler et doit donc être indemnisé pour son incapacité physique qui l'écarte du marché du travail, ce qui n'est pas le cas dans la seconde situation.
Mme Bernadette Dupont a ajouté que, par ailleurs, la personne devenant handicapée après l'âge de soixante ans a cotisé, pendant sa vie active, pour acquérir des droits à la retraite et reçoit donc une pension, contrairement aux personnes handicapées inaptes à toute activité professionnelle.
M. Bernard Cazeau a indiqué qu'il convient d'exposer clairement que la convergence handicap-dépendance est impossible, étant donné les conséquences budgétaires que celle-ci pourrait entraîner.
M. Philippe Marini, rapporteur, a ensuite abordé le deuxième thème du rapport : l'amélioration de l'allocation personnalisée à l'autonomie (Apa) à domicile et le respect du libre choix des familles.
M. Bernard Cazeau a indiqué être d'accord pour ne pas exclure, du dispositif de l'Apa, les personnes âgées classées en Gir 4, dans la mesure où la prise en charge des personnes âgées dès l'étape de la dépendance légère peut permettre de ralentir la progression vers les dépendances lourdes. Il a, par ailleurs, estimé que la prise en charge des individus atteints de la maladie d'Alzheimer nécessite aussi une augmentation du nombre de services de soins infirmiers à domicile (Ssiad).
M. Philippe Marini, président, a rappelé qu'il s'agit, dans le cas de l'Apa à domicile, de proposer une amélioration du dispositif actuel, tout en solvabilisant les dépenses nouvelles par une plus grande sélectivité de l'allocation, non seulement en fonction du revenu, mais encore du patrimoine du bénéficiaire.
M. Bernard Cazeau a indiqué que le dispositif du gage sur patrimoine ne permettra pas de dégager des ressources suffisantes et que, par ailleurs, le mécanisme envisagé pour éviter une organisation de l'insolvabilité des bénéficiaires ne sera pas efficace en raison du délai trop court - dix ans - pendant lequel le rapport des donations effectuées avant l'entrée dans le dispositif pourra être effectué.
Mme Bernadette Dupont a ajouté que ce délai apparaît d'autant plus court que, d'une part, l'âge d'entrée en dépendance recule et que, d'autre part, la législation actuelle sur les droits de mutation encourage les donations. Elle a, ensuite, insisté sur le coût élevé, dans certaines situations, d'une prise en charge à domicile.
M. François Autain a rappelé son opposition à l'instauration d'un mécanisme de recours sur succession.
M. Bernard Cazeau a proposé, comme alternative au mécanisme du gage sur patrimoine, la mise en place d'un « ticket modérateur » qui varie en fonction des revenus, des capitaux détenus et du patrimoine de l'individu.
Rappelant que le dispositif actuel de l'Apa prend déjà partiellement en compte les revenus du patrimoine, M. Philippe Marini, président, a néanmoins indiqué que des chiffrages plus précis de l'impact de la mise en place du dispositif envisagé sont nécessaires.
M. Alain Vasselle, rapporteur, a rappelé qu'il s'est opposé à l'instauration d'un recours sur succession lors du débat sur ce sujet pendant l'examen du projet de loi de finances pour 2008. Il a, par ailleurs, rappelé que le dispositif proposé par la mission est d'une conception totalement différente, puisqu'il est fondé sur le libre choix offert aux individus, au moment de leur entrée en dépendance, d'opter ou non pour une mise en gage d'une partie très limitée de leur patrimoine.
Notant les divergences d'opinions exprimées sur ce deuxième thème, M. Philippe Marini, président, a ensuite ouvert au débat le troisième sujet : la maîtrise du reste à charge et des dépenses en établissement.
M. François Autain a indiqué ne pas être d'accord avec le schéma de financement proposé, dans ce cadre, reposant sur une utilisation des excédents de la branche famille pour financer une partie du coût de la prise en charge de la dépendance. Les surplus d'une branche de la sécurité sociale, lorsqu'ils existent, doivent plutôt être utilisés pour diminuer les cotisations ou augmenter les prestations proposées par celle-ci.
Faisant référence aux modifications récentes de l'allocation de rentrée scolaire, M. Guy Fischer a précisé que le Gouvernement actuel ne semble pas vraiment s'orienter dans la voie d'une amélioration des prestations familiales à raison des excédents à attendre de cette branche.
M. Bernard Cazeau a indiqué ne pas être opposé, pour sa part, au principe d'un transfert des excédents de la branche famille à l'assurance maladie pour financer la diminution des restes à charge des familles.
Mme Bernadette Dupont a ajouté que, dans une conception large de la famille, un tel transfert pour financer une partie du coût de la prise en charge des personnes âgées a sa logique.
M. Philippe Marini, président, a évoqué une autre piste devant permettre de réaliser des économies, à savoir la recherche d'une meilleure efficience de la dépense en établissement à travers notamment la réalisation d'une convergence des tarifs de soins entre structures, ainsi que la reconversion de lits de court séjour en lits d'établissements pour personnes âgées dépendantes (Ehpad).
Répondant à M. Bernard Cazeau , qui a exprimé des doutes sur la praticabilité de l'objectif de convergence, M. Alain Vasselle, rapporteur, a indiqué que les tarifs de soins présentent une très forte hétérogénéité avec des écarts injustifiés, allant d'un à trois. Il a ajouté, par ailleurs, que la reconversion de lits de court séjour en lits d'Ehpad permettrait, outre un transfert de 200 à 300 millions d'euros pouvant être alloués au secteur médicosocial, une économie d'environ 1 milliard d'euros pour l'assurance maladie dans son ensemble.
M. François Autain a néanmoins fait observer que les effets de cette mesure ne seraient pas immédiats.
M. Bernard Cazeau a fait part de son soutien, de même que M. François Autain, à l'idée avancée par le rapporteur d'établir un référentiel des coûts d'hébergement en Ehpad.
M. Philippe Marini, président, a ensuite rappelé les principales orientations proposées par le rapporteur s'agissant de la mise en place d'un second étage assurantiel.
M. François Autain a exprimé son opposition à ces orientations et a observé que le rapporteur lui-même a formulé certaines réserves sur la gestion des complémentaires santé, dans le cadre d'un récent rapport d'information.
Après que M. Bernard Cazeau eut relevé que les assureurs ne sont pas favorables à une réorientation de l'assurance-vie vers la prise en charge de la dépendance, M. Philippe Marini, président, a estimé que l'Etat doit prendre ses responsabilités en la matière et que le régime fiscal de l'assurance-vie ne peut rester en l'état. Il convient ainsi d'allonger la durée de détention de ces produits.
M. Bernard Cazeau a approuvé les remarques du président.
Puis M. Philippe Marini, président, a rappelé la proposition du rapporteur tendant à permettre au plus grand nombre de souscrire, sur une base volontaire, à des contrats de prévoyance offrant une rente fixée à l'avance, en bénéficiant, le cas échéant, d'un système national de prise en charge des primes de façon dégressive en fonction du revenu. Les recettes affectées au FRR pourraient être redéployées en tout ou partie afin de financer ce système de prise en charge des primes.
M. Alain Vasselle, rapporteur, a indiqué qu'il sera nécessaire de créer un mécanisme incitatif à l'acquisition de produits de prévoyance et que, pour les personnes non assujetties à l'impôt sur le revenu, des solutions devront être trouvées, soit par le biais d'une sollicitation des départements, soit dans le cadre de la solidarité nationale, par exemple sous la forme d'une aide à l'acquisition d'une assurance. Il a jugé que ce système s'apparente à un investissement de long terme.
M. Bernard Cazeau a exprimé des réserves à l'idée que les départements puissent intervenir pour financer une partie des primes.
M. Philippe Marini, président, a indiqué que le système d'aide envisagé par le rapporteur dans son propos liminaire repose, à ce stade, sur une base nationale, mais a souhaité que la réflexion se poursuive sur ce point, afin de mesurer tous les effets du caractère obligatoire, quasi obligatoire ou facultatif de la souscription à un contrat de prévoyance dépendance. Il a, en particulier, souligné la nécessité d'éviter les effets d'aubaine liés à la coexistence envisagée de produits d'épargne dépendance et de produits de prévoyance. L'utilisation des deux séries de dispositifs devra être exclusive l'une de l'autre.
M. Alain Vasselle, rapporteur, a estimé que ces produits ne s'adressent pas au même public et qu'une dégressivité de l'aide à la souscription en fonction du revenu pourrait être envisagée.
M. Bernard Cazeau s'est prononcé pour l'affirmation du caractère facultatif de la souscription de contrats de prévoyance dépendance. Il a observé que poser une obligation reviendrait à créer une cinquième branche et, ce faisant, à instituer une cotisation obligatoire.
En réponse à M. François Autain, qui s'est déclaré opposé au redéploiement des recettes du FRR afin de contribuer au financement de ce pilier assurantiel, M. Philippe Marini, président, a observé que ce redéploiement aurait une forte légitimité.
Mme Bernadette Dupont a fait part de son scepticisme quant à la diffusion massive de contrats de prévoyance sur une base exclusivement volontaire.
M. Bernard Cazeau a ensuite fait part de son accord avec les propositions formulées par le rapporteur sur la gouvernance du système de prise en charge de la dépendance, notamment sur les critères de péréquation entre les départements et les agences régionales de santé, même si des précisions devraient encore être apportées sur ce dernier point.
M. Philippe Marini, président, a enfin rappelé que le rapport définitif serait présenté à la mission le 8 juillet, puis à la presse. Il a précisé que tous les membres de la mission qui le souhaitent participeraient à la conférence de presse.
III. ADOPTION DU RAPPORT D'ÉTAPE
Réunie le mardi 8 juillet 2008, sous la présidence de M. Philippe Marini, président, la mission a procédé à l'examen du rapport d'étape de M. Alain Vasselle, rapporteur.
A titre liminaire, M. Philippe Marini, président , a rappelé que la mission a organisé, le 26 juin 2008, un débat entre ses membres sur les orientations du rapport d'étape dont Alain Vasselle s'apprête à présenter la synthèse. Ce document vise à exposer les principaux enjeux du dossier de la dépendance ainsi que les possibles voies de réforme pour définir les contours du cinquième risque.
Il s'est félicité de la richesse des échanges intervenus entre les sénateurs : toutes les opinions ont pu s'exprimer dans un esprit constructif de recherche du consensus le plus large possible. Il a ensuite souligné que les membres de la mission ont reçu un vaste ensemble de données et d'informations destinées à nourrir leur réflexion : l'intervention du rapporteur ; un ensemble de tableaux récapitulant les conséquences financières de certaines des options avancées lors de la précédente réunion ; des extraits du bulletin des commissions du Sénat, ainsi que le projet de document destiné à être publié sur la base des orientations arrêtées collectivement le 26 juin 2008.
Après avoir fait valoir l'ampleur du travail de fond réalisé au cours des derniers mois, M. Philippe Marini, président , a estimé que le temps est désormais venu de présenter ce rapport d'étape. Il ne s'agit nullement, à ce stade, de proposer un schéma « clé en mains » d'organisation du cinquième risque. Le Gouvernement n'a d'ailleurs lui-même pas encore lancé les concertations préalables à la rédaction de son futur projet de loi. Les travaux de la mission se poursuivront donc jusqu'au 31 décembre 2008. En définitive, ce projet de rapport constitue une sorte de relevé d'orientations reprenant les solutions qui paraissent pouvoir être mises en oeuvre, ainsi que les sujets nécessitant d'être approfondis au cours des prochains mois.
Au préalable, M. Alain Vasselle, rapporteur , a relativisé les réserves formulées par certains sénateurs quant à l'opportunité de publier, à ce stade, un tel document. Ce rapport d'étape a en effet pour ambition d'éclairer les choix du Gouvernement et de contribuer utilement au débat public. Il ne s'agit donc pas de se prononcer, dès aujourd'hui, sur ce que devrait être à l'avenir l'architecture de ce cinquième risque de protection sociale.
La question du financement, en particulier, nécessite d'être abordée avec beaucoup de prudence. La mission a entrepris, dans cet objectif, de réaliser des simulations financières pour évaluer l'impact des solutions qu'elle pourrait proposer. Mais les scénarios envisagés à partir de ces chiffres demeurent pour l'instant de simples pistes de réflexion qui devront faire l'objet de travaux complémentaires d'ici à la fin de l'année 2008.
M. Alain Vasselle, rapporteur , s'est ensuite interrogé sur l'évolution que pourrait connaître la prise en charge de la perte d'autonomie des personnes âgées, tout en soulignant que le maintien du statu quo actuel n'apparaît pas tenable à terme. Le bilan de la politique menée au cours des dix dernières années en matière de dépendance fait toutefois apparaître de nombreux éléments positifs.
Il a estimé ainsi que la création de l'allocation personnalisée d'autonomie (Apa) en 2002 peut être considérée rétrospectivement comme un succès, dans la mesure où elle a permis de solvabiliser une grande partie des attentes de nos concitoyens. Par ailleurs, l'accès à cette prestation dès le groupe iso-ressources (Gir) 4 favorise la prévention et ralentit le processus conduisant les malades vers des stades de dépendance de plus en plus élevés.
Il a jugé tout aussi remarquable l'effort de médicalisation des établissements d'hébergement pour personnes âgées (Ehpad) réalisé depuis la fin des années quatre-vingt-dix. Notre pays se situe désormais, sur le plan qualitatif, à un niveau globalement favorable par rapport à ses voisins européens. Sur le plan quantitatif, en revanche, le nombre de places en institution demeure encore nettement insuffisant.
M. Alain Vasselle, rapporteur , a ensuite constaté le dynamisme de la dépense publique au cours de la même période : les prestations versées dans le cadre de l'Apa et de l'objectif national de dépenses d'assurance maladie médicosocial (Ondam) se sont ainsi accrues en moyenne de respectivement 8 % et 9 % par an.
La collectivité nationale consacre désormais à la perte d'autonomie environ 20 milliards d'euros de ressources par an, soit l'équivalent d'un peu plus de 1 % du produit intérieur brut (Pib). En dépit de l'ampleur de cet effort de rattrapage, les personnes âgées dépendantes et leurs familles expriment de plus en plus souvent leur désarroi : les plans d'aide à domicile sont fréquemment saturés pour certaines catégories d'assurés sociaux, tandis que le reste à charge en établissement peut atteindre plusieurs centaines d'euros par mois.
Compte tenu des attentes manifestement très fortes des Français , M. Alain Vasselle, rapporteur, a considéré que la question de la soutenabilité de la dépense publique se posera rapidement. Le nombre de personnes de plus de quatre-vingt-cinq ans va s'accroître de moitié d'ici à 2015, avant que les nombreuses classes d'âge issues du baby-boom d'après-guerre n'arrivent elles-mêmes, à partir de 2030, aux âges les plus élevés. Dans le même temps, l'accumulation des déficits publics, le poids très lourd des prélèvements obligatoires ainsi que l'accroissement prévisible de la charge des pensions de retraite et des dépenses d'assurance maladie imposeront inévitablement de procéder à des arbitrages.
Dans ce contexte difficile, il a estimé qu'un consensus se dégage en faveur du maintien, voire du renforcement, de l'important effort de prise en charge par la solidarité consenti à l'égard de la dépendance, ce qui supposera parallèlement une meilleure prise en considération des capacités contributives de chacun, d'une part, la réalisation d'efforts permettant la rationalisation du fonctionnement du secteur médicosocial, d'autre part.
M. Alain Vasselle, rapporteur , a ensuite rappelé qu'à l'occasion de sa dernière intervention devant la mission, il avait formulé une question préalable portant sur la grille autonomie gérontologie groupes iso-ressources (Aggir) et suggéré quatre axes principaux de réflexion : l'Apa à domicile, les établissements d'hébergement, la mise en place du pilier assurantiel et la gouvernance du cinquième risque.
L'outil Aggir, reconnu comme grille nationale d'évaluation de la dépendance depuis la loi n° 97-60 du 24 janvier 1997 instaurant la prestation spécifique dépendance, nécessite en effet d'être sérieusement amélioré, dans la mesure où il ne prend pas suffisamment en compte les maladies neurodégénératives et où il peut donner des résultats sensiblement différents selon les professionnels qui l'utilisent. Un bon connaisseur de cette grille peut facilement faire basculer en Gir 4 une personne qu'une autre équipe d'évaluation aurait classée en Gir 5.
M. Alain Vasselle, rapporteur , a estimé qu'il conviendrait de rendre plus équitables les aides à domicile en renforçant le niveau de solvabilité des publics isolés ainsi que des personnes atteintes de maladies neurodégénératives. Cette démarche supposerait de mettre en oeuvre un relèvement ciblé des plafonds, applicable à ces deux populations spécifiques. Il faudrait également prévoir des mécanismes d'ajustement plus efficaces pour les montants des plans d'aide, dont le « pouvoir d'achat » s'érode en l'absence de revalorisations régulières.
Le coût de ces deux mesures peut être évalué à 300 millions d'euros par an, tandis que le simple maintien des volumes actuels de prestations aujourd'hui financés par l'Apa nécessiterait de dégager des moyens nouveaux : 500 millions d'euros en 2012, 1,3 milliard d'euros par an dans les années 2020.
M. Alain Vasselle, rapporteur , a jugé que l'objectif consistant à élaborer un système plus équitable de prise en charge de la perte d'autonomie suppose de demander un effort supplémentaire à ceux de nos concitoyens qui ont la faculté de le fournir, car ils disposent des patrimoines les plus élevés.
Il a ensuite rappelé brièvement les grandes lignes du mécanisme de prise de gage sur patrimoine auquel la mission s'est intéressée et que le ministre du travail, des relations sociales, de la famille et de la solidarité a repris lors de son audition du 28 mai 2008 : les demandeurs d'Apa auraient le choix, au moment de leur entrée en dépendance, entre opter en faveur d'une allocation à taux plein ou réduite de moitié. Dans le premier cas, le conseil général pourrait effectuer une prise de gage anticipée sur le patrimoine du bénéficiaire, mais uniquement pour la fraction de l'actif excédant un certain montant. Dans le second cas, le bénéficiaire ayant d'emblée choisi l'option d'une Apa diminuée de moitié, aucune mesure conservatoire ne serait prise.
En ce qui concerne la question du seuil d'éligibilité de ce système de gage, M. Alain Vasselle, rapporteur , a précisé que les chiffres qui lui ont été communiqués depuis la précédente réunion de la mission montrent qu'en fixant le niveau de cette franchise à 150 000 euros de patrimoine, 44 % des bénéficiaires de l'Apa seraient concernés par la mesure, 39 % à 175 000 euros et 36 % à 200 000 euros.
L'impact favorable de ce dispositif pour les départements serait d'environ 800 millions d'euros par an à l'horizon 2012 et de 1,1 milliard à partir du milieu des années 2000. Ces marges de manoeuvre financière nouvelles permettraient alors de faire face à l'accroissement des charges de l'Apa, tout en préservant le « pouvoir d'achat » de la prestation. La montée en charge du mécanisme de prise de gage sur patrimoine pourrait même être assez rapide et permettre de procéder à des relèvements de plafonds d'Apa dès la première année de la réforme.
Après avoir précisé que cette mesure présentera naturellement un rendement d'autant plus élevé que son seuil d'éligibilité sera établi à un niveau bas, M. Alain Vasselle, rapporteur , a préconisé de fixer le niveau correspondant en haut d'une fourchette comprise entre 150 000 euros et 200 000 euros, ce qui aurait pour effet de ne faire entrer dans son champ d'application qu'environ un tiers des ménages. Il semblerait en tout état de cause difficile d'aller au-delà de ce chiffre, sauf à priver la mesure de véritable effet.
Il a ensuite proposé que le montant du gage soit exprimé en valeur absolue, à hauteur de 20 000 euros, afin de correspondre au montant moyen d'Apa versé à une personne dépendante jusqu'à son décès. Apprécié sur cette base, ce dispositif ne revêtirait ainsi aucun aspect confiscatoire.
En ce qui concerne les questions de la maîtrise du reste à charge et des dépenses en établissement, il a tout d'abord prôné un meilleur ciblage de l'Apa en institution. En pratique, la plupart des pensionnaires bénéficient aujourd'hui du même montant d'aide quel que soit leur revenu, ce qui n'apparaît pas équitable. Au-delà de cette mesure, les seules marges d'action envisageables consistent à transférer des postes de dépenses aujourd'hui à la charge des personnes hébergées vers la section soins ou la section dépendance des établissements d'hébergement pour personnes âgées dépendantes (Ehpad).
M. Alain Vasselle, rapporteur , a ainsi évoqué l'idée consistant à faire basculer du tarif hébergement sur le tarif dépendance les dépenses d'animation-service social, d'une part, ainsi qu'une plus grande partie des charges de personnel d'entretien, d'autre part. Parallèlement, le tarif dépendance serait lui-même allégé du coût des aides soignants qui serait intégralement reporté sur le tarif soins. Au total, le coût de l'ensemble de ces transferts serait neutre pour les finances départementales. Le reste à charge des assurés pourrait être allégé en moyenne de près de 200 euros par personne.
Après avoir indiqué que le Gouvernement réfléchit également à une réforme plus ambitieuse consistant à regrouper avec l'Apa non seulement les aides au logement mais encore des mesures fiscales, il a fait part de ses réticences sur ce schéma impliquant le transfert par l'Etat aux départements d'une dotation de compensation dont le niveau d'indexation risquerait d'être rapidement insuffisant.
Par ailleurs, le transfert à la charge de l'assurance maladie de la fraction des dépenses d'aides soignants financée aujourd'hui par les conseils généraux aurait un impact d'un milliard d'euros par an. Or, la caisse nationale d'assurance maladie des travailleurs salariés (Cnam) continue à accumuler d'année en année de lourds déficits.
M. Alain Vasselle, rapporteur , a fait valoir qu'il serait possible de dégager des marges de manoeuvre financière en agissant dans trois directions : la généralisation des forfaits globaux, la résorption des écarts de coûts entre établissements (350 millions d'euros d'économies à terme) et la reconversion de lits de court séjour en lits d'Ehpad, grâce au transfert de 200 à 300 millions d'euros de l'Ondam hospitalier vers l'Ondam personnes âgées.
Il a ensuite rappelé que la mission a débattu de la piste de réflexion avancée par le ministre du travail, des relations sociales, de la famille et de la solidarité, visant à redéployer une partie des excédents futurs de la branche famille au bénéfice de l'amélioration de la prise en charge de la perte d'autonomie. A supposer que ce redéploiement soit possible, M. Alain Vasselle, rapporteur , a jugé une telle perspective envisageable :
- tout d'abord, parce que si une branche de sécurité sociale ne doit pas connaître de déficit durable, rien ne justifie non plus qu'elle soit en excédent structurel. Si tel est le cas, il convient d'envisager une diminution de ses recettes ou leur réaffectation ;
- ensuite, parce que l'aide aux aidants familiaux d'une personne âgée dépendante peut être considérée comme faisant partie intégrante de la politique familiale.
M. Alain Vasselle, rapporteur , a estimé que quelle que soit la solution retenue par le Gouvernement au sujet de l'Apa en établissement, il faudra élaborer les référentiels de coûts d'hébergement faisant aujourd'hui défaut. De fait, les ressources publiques nouvelles qui seront dégagées pour alléger le reste à charge des assurés ne doivent surtout pas être en pratique « absorbées » par les Ehpad sans bénéficier aux personnes âgées et à leur famille.
En ce qui concerne la question de la mise en place d'une articulation efficace entre les financeurs publics et les assureurs privés, il a considéré que l'on ne peut se contenter de renvoyer purement et simplement vers des couvertures assurantielles ceux de nos compatriotes qui ont les moyens de mobiliser leur patrimoine et leur revenu. Deux sujets en particulier nécessiteront des discussions approfondies avec les professionnels du secteur de l'assurance :
- l'institution d'un processus conjoint entre les administrations publiques et les assureurs pour le déclenchement des aides en cas de survenance de la dépendance ;
- la « transférabilité » des contrats pour les souscripteurs qui souhaiteraient changer d'assureur.
Il a ensuite proposé d'aménager les produits assurantiels existants pour qu'ils touchent une clientèle qui ne penserait pas spontanément à se couvrir contre le risque de devenir dépendante. Cette démarche supposerait tout à la fois :
- de permettre la déductibilité fiscale des cotisations complémentaires dépendance sur un contrat d'épargne retraite dans les mêmes conditions que les cotisations de base aux régimes d'épargne retraite ;
- de prévoir la possibilité de convertir les contrats d'assurance vie en contrats dépendance sans que cette transformation ne soit considérée comme une novation fiscale, entraînant par là-même des coûts ou une pénalité pour l'assuré.
Ces mesures pourraient présenter un coût limité, voire nul pour les finances publiques, si l'on se contente de recourir aux enveloppes existantes de déductions d'impôt.
Revenant sur les débats intervenus lors de la dernière réunion de la mission, M. Alain Vasselle, rapporteur , a réaffirmé l'intérêt qu'il y aurait à élargir le périmètre des catégories d'assurés incités à souscrire une assurance dépendance : un ciblage exclusivement centré sur le plan d'épargne retraite populaire (Perp) ou sur l'assurance vie serait trop étroit. Les données prospectives les plus récentes fournies par le Gouvernement montrent d'ailleurs qu'à l'échéance 2025-2030, c'est-à-dire à l'arrivée au quatrième âge des nombreuses classes du baby-boom, les mesures envisagées par la mission, notamment la prise de gage sur patrimoine, risquent de ne pas être tout à fait suffisantes pour préserver la capacité de financement de l'Apa.
Il a souhaité que s'engage une réflexion sur la mise en place d'un mécanisme destiné à faciliter, pour les personnes ne disposant que de petits ou de moyens revenus, la souscription sur une base volontaire, de contrats de prévoyance leur assurant une couverture complémentaire. Il a indiqué à ce propos que le schéma de financement qu'il a proposé lors de la dernière réunion de la mission nécessitera d'être repensé d'ici à la fin de l'année.
S'agissant de la gouvernance du cinquième risque, M. Alain Vasselle, rapporteur, a tout d'abord pris acte de la volonté affichée par le Gouvernement de conforter la caisse nationale de solidarité pour l'autonomie (CNSA) dans son rôle d'agence responsable des financements, de l'animation et de l'égalité de traitement sur le territoire. Parallèlement, les pouvoirs publics souhaitent consacrer les futures agences régionales de santé (ARS) comme les « fers de lance » du processus de décloisonnement entre les secteurs sanitaire et médicosocial. Face à une CNSA renforcée et alors que les futures ARS bénéficieront d'un champ d'intervention élargi, la compétence de principe des départements dans la prise en charge des personnes en perte d'autonomie nécessite donc d'être réaffirmée : conseils généraux, CNSA et ARS ont vocation à travailler ensemble, sur un strict plan d'égalité et dans le respect des missions imparties à chacun.
M. Alain Vasselle, rapporteur , a ensuite fait valoir la nécessité de parvenir à un partage à égalité de la charge du financement de l'Apa entre l'Etat et les départements, en lieu et place du système actuel qui consacre un rapport d'un tiers/deux tiers, au détriment des collectivités territoriales. Il a considéré au passage, que les modalités de péréquation entre les conseils généraux mériteraient d'être revues, en abandonnant la référence au revenu minimum d'insertion (RMI) et en mettant en oeuvre un critère de revenu par habitant.
Evoquant l'organisation des instances dirigeantes de la CNSA, il a jugé que le système actuel, caractérisé par un grand conseil « fourre-tout », où les représentants de l'Etat, minoritaires en voix, siègent à côté d'associations par définition revendicatrices, n'est pas satisfaisant. Il a proposé la création, autour du directeur général, d'un conseil exécutif où siégeraient les « cogestionnaires » et les cofinanceurs de la dépendance et du handicap, c'est-à-dire l'Etat et les départements. Le conseil actuel serait parallèlement maintenu dans sa fonction de conseil d'orientation et de lieu de débat. La place des assureurs restera encore à définir : sans aller jusqu'à les associer au sein du conseil exécutif, il semble envisageable de prévoir leur participation dans le cadre d'un comité permanent ad hoc.
Puis M. Alain Vasselle, rapporteur , a souhaité que la mise en place des ARS soit l'occasion de créer au niveau local une meilleure articulation avec les conseils généraux, grâce à la définition de deux outils :
- l'élaboration conjointe des programmes interdépartementaux d'accompagnement des handicaps et de la perte d'autonomie (Priac) qui devraient être cosignés par les départements et les ARS ;
- la création d'un comité assurant la représentation de tous les présidents de conseils généraux auprès des ARS, afin de donner un support à ce travail réalisé en commun.
Après avoir observé que le Gouvernement envisage de donner un rôle prééminent aux ARS en matière de gestion du risque, il a considéré qu'une approche plus souple et pragmatique serait envisageable. Faisant référence aux échanges intervenus dans le cadre de la mission ainsi qu'aux déplacements qu'elle a réalisés, il s'est déclaré convaincu que certains conseils généraux seraient prêts à expérimenter une gestion déléguée des crédits d'assurance maladie destinés aux Ehpad.
Au terme de son intervention, M. Alain Vasselle, rapporteur , est revenu sur le sujet de la convergence entre le handicap et la dépendance, qui a donné lieu à un large débat au sein de la mission lors de la réunion du 26 juin 2008. Les membres de la mission en étaient venus à la conclusion qu'il serait préférable de mettre un terme aux ambiguïtés de la loi n° 2005-102 du 11 février 2005 pour l'égalité des droits et des chances, la participation et la citoyenneté des personnes handicapées, laissant penser que le niveau de prise en charge financière du handicap et de la dépendance doit être le même, avec un alignement de la dépendance sur les niveaux plus favorables en vigueur pour le handicap.
Faisant plus particulièrement référence à l'article 18 de cette loi permettant aux personnes âgées en Ehpad, qui auraient été déclarées invalides au-delà de soixante ans, de bénéficier du régime de prise en charge accordé aux handicapés, M. Alain Vasselle, rapporteur , a constaté que ces dispositions ne sont pas entrées en vigueur jusqu'ici, faute de publication des mesures réglementaires d'application. Mais le Conseil d'Etat, saisi en référé par une association, a très récemment enjoint à l'Etat d'appliquer la loi et de prendre ce décret, ce qui ne manquera pas de poser un redoutable problème financier aux départements.
M. Philippe Marini, président , a alors ouvert le débat.
M. Paul Blanc a souhaité avoir des précisions sur le partage du coût de l'Apa entre l'Etat et les départements. Il a observé par ailleurs que les familles assument une large partie des dépenses des personnes ayant perdu leur autonomie.
M. Guy Fisher s'est inquiété de la sous-estimation du niveau du reste à charge par les statistiques officielles. Dès lors, la participation des conseils généraux est probablement moins importante que l'on ne veut bien le dire.
M. Bernard Cazeau a considéré que les dispositions de la loi du 11 février 2005 relatives à la convergence entre le handicap et la dépendance posent effectivement un problème juridique. Pour autant, la solution adoptée jusqu'ici par le Gouvernement pour résoudre ces difficultés apparaît quelque peu « hypocrite », puisqu'elle consiste ni plus ni moins à s'abstenir de prendre les décrets d'application prévus. Même si les revendications des responsables nationaux des associations représentées à la CNSA portent désormais essentiellement sur l'alignement de l'allocation aux adultes handicapés (AAH) sur le niveau du Smic, le problème posé est bien réel et il incombe au Gouvernement de le résoudre. Dans la contribution écrite qu'il formulera en annexe du rapport, le groupe socialiste se réservera la possibilité de revenir sur cette question.
En ce qui concerne l'orientation proposée par le rapporteur tendant à promouvoir davantage de sélectivité dans l'accès à l'Apa sur la base de critères patrimoniaux, il a rappelé qu'il avait d'emblée fait part à la mission de ses fortes interrogations. Le mécanisme de gage en particulier risque de créer des effets de seuil tout en segmentant les différentes catégories d'assurés sociaux. Il s'apparente à un retour à l'ancien système de recours sur succession, dont on avait pu mesurer les effets psychologiques négatifs au moment de la création de la prestation spécifique dépendance.
M. Bernard Cazeau a estimé que ce mécanisme de gage patrimonial devrait rapporter assez peu. Il conviendrait en outre de prendre en compte la spécificité de certaines professions, comme les commerçants et les agriculteurs, dont le patrimoine comprend l'outil de travail. Au surplus, l'association des départements de France (ADF) souhaite pouvoir évaluer en détail ce dispositif.
Il a ensuite estimé que l'impact des mécanismes assurantiels ne doit pas être surestimé. Il a fait part, en revanche, de son accord sur la partie de l'intervention du rapporteur consacrée aux établissements privés d'hébergement à but lucratif. De la même manière, il a indiqué partager les orientations proposées en termes de gouvernance de la CNSA.
Mme Sylvie Desmarescaux a souhaité que ce mécanisme de gage patrimonial soit présenté avec beaucoup de pédagogie par les pouvoirs publics, afin d'éviter de susciter des craintes infondées dans la population. Elle s'est également inquiétée des frontières particulièrement floues entre les Gir de la grille Aggir : une personne dont on pourrait légitimement penser qu'elle remplit les conditions pour rentrer dans le champ du Gir 4 peut ainsi se retrouver placée dans le Gir 5. En ce qui concerne les dispositions de l'article 18 de la loi du 11 février 2005, elle s'est félicitée de ce que l'Etat soit finalement obligé de publier les mesures réglementaires d'application prévues. Le coût financier correspondant risque effectivement d'être considérable, mais ce texte a été voté et il s'agit de répondre à un besoin important de la population.
M. François Autain a mis en avant l'importance des désaccords qui le séparent des orientations proposées par le rapporteur. Sur le plan des principes, tout d'abord, la dépendance ne doit pas être considérée comme un risque dont il convient de minimiser le coût à tout prix, mais comme l'expression d'un besoin social à satisfaire. Puis il a déploré que l'on veuille revenir sur les dispositions de la loi du 11 février 2005 : ce texte a été voté il y a seulement trois ans, à l'initiative d'ailleurs de l'actuelle majorité, il convient donc d'en assumer les conséquences financières. D'une façon générale, il a considéré que la mise en oeuvre d'un droit nouveau aussi important que la compensation de la perte d'autonomie suppose de recourir à une importante ressource nouvelle. Dans ce contexte, les orientations du rapporteur tendant ou bien « à piller » les excédents de la branche famille, ou bien encore à transférer des charges sur la branche maladie, s'apparentent à des expédients.
En ce qui concerne le sujet de la gouvernance, il a rappelé que le groupe communiste républicain et citoyen s'était opposé à la création de la CNSA, lui préférant l'institution d'un cinquième risque de protection sociale qui pourrait être rattaché, sur le plan opérationnel, à la branche vieillesse ou à l'assurance maladie. Puis il a fait part de ses doutes quant aux perspectives d'économies potentielles que permettraient de dégager les opérations de transformation de lits hospitaliers en lits d'hébergement de personnes âgées.
M. Alain Milon a souhaité savoir sur quels éléments se fonde le rapporteur pour indiquer que l'ouverture du bénéfice de l'Apa dès le Gir 4 permet de ralentir le processus d'évolution des personnes malades vers des états de dépendance plus élevée. En ce qui concerne les ARS, il a jugé tout à fait logique que les conseils généraux soient partie prenante dans le processus décisionnel. S'agissant du redéploiement des excédents de la caisse nationale d'allocations familiales (Cnaf), il a estimé qu'il convient effectivement ou bien de diminuer les recettes de la branche famille, ou bien de réaffecter ces montants en son sein. L'importance de la question de la dépendance justifierait toutefois, ne serait-ce que pour des raisons pédagogiques, de créer une ressource bien identifiée pour faire face aux dépenses nécessaires.
Après avoir souscrit en grande partie aux appréciations formulées par Bernard Cazeau, M. Gérard Miquel a considéré, à titre personnel, que la mesure de gage patrimonial ne doit pas être écartée à ce stade, car elle mérite un examen complémentaire. Il existe, en effet, des personnes disposant d'un gros patrimoine tout en ayant de faibles revenus. Il a ensuite fait part de son accord sur l'idée consistant à partager le coût de l'Apa à parité entre l'Etat et les conseils généraux.
M. Charles Guené s'est félicité de l'intérêt des tableaux de financement fournis par le rapporteur aux membres de la mission. D'une façon générale, il a considéré que si la définition de ressources nouvelles semble pouvoir être écartée dans l'immédiat, il ne devrait pas en être de même à moyen et long terme. Sans doute la mission pourrait-elle travailler sur une piste de réflexion consistant à instituer un nouveau taux de contribution sociale généralisée (CSG) applicable à une assiette patrimoniale, en contrepartie de la suppression totale de l'impôt de solidarité sur la fortune (ISF). Il conviendra aussi de trouver une solution pour résoudre le problème juridique posé par les dispositions de la loi du 11 février 2005.
M. Guy Fisher s'est inquiété des conditions dans lesquelles pourraient être reconvertis 30 000 lits de court séjour en places d'hébergement pour personnes âgées. Il a par ailleurs une nouvelle fois déploré que le rapport préconise de revenir sur les dispositions de la loi du 11 février 2005, en renonçant, pour des considérations financières, à traiter de la même façon les personnes handicapées et les personnes âgées dépendantes. Il s'est enfin demandé si le rapporteur n'a pas récemment changé d'avis au sujet des excédents de la Cnaf, dans la mesure où il avait fermement défendu, par le passé, l'autonomie de chacune des branches de la sécurité sociale.
M. Alain Vasselle, rapporteur , a observé que les orientations qu'il a proposées ont suscité une opposition très nette de la part du groupe CRC, mais plus nuancée de la part des membres du groupe socialiste.
Il a indiqué que les dépenses d'Apa sont assurées à hauteur de 3,1 milliards d'euros par les conseils généraux et de 1,5 milliard d'euros par la CNSA. Le mécanisme du gage patrimonial devrait rapporter 800 millions d'euros en 2012 et plus d'un milliard d'euros par an en régime de croisière, à partir de 2014, ce qui permettrait de se rapprocher de la parité de financement souhaitable entre l'Etat et les conseils généraux. Il a précisé qu'en moyenne, le montant des dépenses auxquelles doivent faire face les personnes âgées dépendantes s'élève à 1 500 euros, alors qu'elles ne disposent que d'une retraite de 1 100 euros, ce qui correspond à un reste à charge de 400 euros. Les modifications envisagées par la mission au niveau du contenu des sections tarifaires des Ehpad sont de nature à permettre de réduire ce reste à charge de moitié.
Le mécanisme de gage patrimonial doit certainement faire l'objet de travaux complémentaires, notamment pour prendre en compte la situation particulière des agriculteurs et des commerçants. Mais ce dispositif diffère fondamentalement du recours sur succession mis en oeuvre dans le cadre de la prestation spécifique dépendance (PSD). Le choix à faire intervient en effet bien avant que la personne ne décède et les conditions pour bénéficier de l'Apa seront fixées une fois pour toutes dès le dépôt de la demande. Ce mécanisme de gage patrimonial ne devrait enfin concerner qu'entre la moitié et un tiers des assurés sociaux, pour un montant plafonné à 20 000 euros.
Au sujet de la question de la convergence entre le handicap et la dépendance, il a regretté que le législateur de 2005 n'ait pas disposé d'une étude d'impact pour apprécier les dispositions qui lui étaient alors soumises. En réponse à M. Alain Milon, il a indiqué qu'une étude de la direction de la recherche, des études, de l'évaluation et des statistiques (Drees) a mis en évidence les effets positifs de la prévention en Gir 4 qui a permis de retarder de deux ans en moyenne l'entrée en établissement.
Enfin, il a nié avoir changé d'avis au sujet des excédents de la Cnaf : chacune des branches de la sécurité sociale doit effectivement bénéficier d'une véritable autonomie. Mais une situation d'excédents structurels conduit ou bien à supprimer les recettes excédentaires pour les réaffecter ailleurs, ou bien à maintenir cette ressource au bénéfice de la Cnaf tout en modifiant les contours de la politique familiale. C'est la première solution que le Gouvernement a choisi de mettre en avant.
Puis la mission a autorisé la publication du rapport d'étape sous forme de rapport d'information .
* 1 Une centaine au total.
* 2 Annexée au tome II du présent rapport. L'étude définitive sera transmise à la mission au début de la prochaine session ordinaire.
* 3 Laurent Caillot et Jean-Pierre Dupuis, « Le compte social du handicap de 1995 à 2001 : une utilisation des comptes de la protection sociale » in « Les revenus sociaux en 2001 », Drees, Dossiers solidarité et santé n° 4, décembre 2002 ; « Le compte social du handicap de 1995 à 2002 », Drees, Etudes et résultats n° 291, février 2004 ; « Le compte social du handicap de 2000 à 2006 », Drees, Etudes et résultats n° 619, janvier 2008.
* 4 Audition de Philippe Josse le 23 janvier 2008.
* 5 La prestation de compensation du handicap (PCH) s'adresse - sauf cas spécifiques - à des individus âgés de 20 à 60 ans ayant une difficulté absolue ou grave à la réalisation d'une ou plusieurs activités essentielles de la vie quotidienne. L'allocation personnalisée pour l'autonomie (Apa) concerne des individus âgés de 60 ans et plus ayant besoin d'une assistance pour réaliser les actes de la vie quotidienne ou d'une surveillance quotidienne.
* 6 Cour des comptes, rapport public particulier « Les personnes âgées dépendantes », novembre 2005.
* 7 L'annexe 1 à la présente partie du rapport rappelle les chiffrages proposés par les différentes administrations.
* 8 Audition du 30 janvier 2008.
* 9 Classification exposée par Frédéric Iannucci, alors sous-directeur à la direction de la législation fiscale, lors de son audition le 23 janvier 2008.
* 10 Cf. annexe 2 à la première partie.
* 11 Loi n° 97-60 du 24 janvier 1997 tendant, dans l'attente du vote de la loi instituant une prestation d'autonomie pour les personnes âgées dépendantes, à mieux répondre aux besoins des personnes âgées par l'institution d'une prestation spécifique dépendance.
* 12 Prévisions pour 2008 - loi de financement de la sécurité sociale pour 2008.
* 13 Prévisions pour 2008 - loi de financement de la sécurité sociale pour 2008.
* 14 En application de la loi n° 2005-102 du 11 février 2005 pour l'égalité des droits et des chances, la participation et la citoyenneté des personnes handicapées.
* 15 Si la personne âgée est hospitalisée en unité de soins de longue durée (USLD), les dépenses hospitalières sont retracées au sein de l'enveloppe « Autres dépenses relatives aux établissements de santé » ; en revanche, si la personne âgée est hospitalisée dans un établissement de santé soumis à la tarification à l'activité (T2A), ses dépenses hospitalières seront imputées sur l'enveloppe « Etablissements de santé tarifés à l'activité ».
* 16 Audition du 23 janvier 2008.
* 17 Audition du 23 janvier 2008.
* 18 Audition du 6 février 2008.
* 19 Cf. annexe 3 à la première partie.
* 20 Audition du 6 février 2008.
* 21 Les dépenses nettes sont les dépenses d'aide sociale des départements après déduction des récupérations et recouvrements. Certaines allocations, comme l'aide sociale à l'hébergement (ASH), peuvent en effet faire l'objet de récupération sur succession.
* 22 Drees, « Les dépenses d'aide sociale départementale en 2006 », in Etudes et résultats n° 622, janvier 2008.
* 23 L'Etat participe au financement de certaines dépenses d'action sociale départementale par l'intermédiaire de deux ressources affectées aux départements : d'une part, le concours de la CNSA au titre de l'Apa et de la PCH et, d'autre part, la taxe intérieure sur les produits pétroliers (TIPP) pour ce qui concerne les dépenses de RMI. Il est ici tenu compte des dépenses départementales après déduction de ces deux abondements (concours de la CNSA et versement de la TIPP).
* 24 Prévisions pour 2008 d'après l'annexe 8 au projet de loi de financement de la sécurité sociale pour 2008.
* 25 L'annexe 4 à la présente partie précise les ressources et la structuration du budget de la CNSA en six sections.
* 26 Loi n° 2005-102 du 11 février 2005 pour l'égalité des droits et des chances, la participation et la citoyenneté des personnes handicapées.
* 27 Article 51 de la loi n° 2007-1579 du 19 décembre 2005 de financement de la sécurité sociale pour 2006 et article 86 de la loi n° 2006-1640 du 21 décembre 2006 de financement de la sécurité sociale pour 2007.
* 28 Article 69 de la loi n° 2007-1786 du 13 décembre 2007 de financement de la sécurité sociale pour 2008.
* 29 Cf. page 88 du présent rapport.
* 30 Cf. pages 144-145 du présent rapport.
* 31 Si les revenus mensuels sont inférieurs à 0,67 fois le montant de la majoration tierce personne (soit 677,25 euros depuis le 1 er janvier 2008), la participation des bénéficiaires est nulle. Elle varie ensuite progressivement de 0 % à 90 % du montant du plan d'aide, si les revenus sont compris entre 0,67 fois et 2,67 fois la majoration pour tierce personne (soit respectivement 677,25 euros et 2 698,88 euros au 1 er janvier 2008). Elle est égale à 90 % du montant du plan d'aide, si les revenus sont supérieurs à 2,67 fois la majoration pour tierce personne (soit 2 698,88 euros au 1 er janvier 2008).
* 32 Cf. page 145 du présent rapport.
* 33 Fédération française des sociétés d'assurance, « Les contrats d'assurance dépendance en 2007 », mai 2008.
* 34 D'après le centre d'analyse stratégique, le marché américain compte six à sept millions d'assurés pour une population cinq fois supérieure à celle de la France. Le marché japonais compte deux millions d'assurés pour une population de deux fois celle de la France.
* 35 Audition du 30 janvier 2008.
* 36 Audition du 23 janvier 2008.
* 37 Drees, « Dépendance des personnes âgées et handicap : les opinions des français entre 2000 et 2005 », Etudes et résultats n° 491, mai 2006.
* 38 Drees, « L'allocation personnalisée d'autonomie et la prestation de compensation du handicap au 31 décembre 2007 », Etudes et résultats n° 637, mai 2008.
* 39 Drees, « L'allocation personnalisée d'autonomie et la prestation de compensation du handicap au 31 décembre 2007 », Etudes et résultats n° 637, mai 2008.
* 40 Dares, « Dynamisme du secteur des emplois familiaux en 2002 », in Premières informations, premières synthèses n° 51.1, décembre 2003.
* 41 Ces données ne tiennent néanmoins pas compte de l'impact de la loi n° 2005-841 du 26 juillet 2005, relative au développement des services à la personne et portant diverses mesures en faveur de la cohésion sociale. Selon les informations recueillies par votre rapporteur auprès de la direction générale de l'action sociale, des données actualisées sur le nombre de services d'aide à domicile et l'impact de la loi du 26 juillet 2005 précitée sur celui-ci seront disponibles à la fin de l'année 2008.
* 42 Article 3 du décret n° 2004-613 du 25 juin 2004 relatif aux conditions techniques d'organisation et de fonctionnement des services de soins infirmiers à domicile, des services d'aide et d'accompagnement à domicile et des services polyvalents d'aide et de soins à domicile.
* 43 Drees, « Les services de soins infirmiers à domicile et l'offre de soins infirmiers aux personnes âgées en 2002 », Etudes et résultats n° 350, novembre 2004.
* 44 Drees, « Les services de soins infirmiers à domicile et l'offre de soins infirmiers aux personnes âgées en 2002 », Etudes et résultats n° 350, novembre 2004.
* 45 Décret n° 2004-613 du 25 juin 2004 relatif aux conditions techniques d'organisation et de fonctionnement des services de soins infirmiers à domicile, des services d'aide et d'accompagnement à domicile et des services polyvalents d'aide et de soins à domicile.
* 46 Circulaire DGAS/2C/2005/111 du 28 février 2005 relative aux conditions d'autorisation et de fonctionnement des services de soins infirmiers à domicile.
* 47 Circulaire DHOS/O n° 2004-44 du 4 février 2004 relative à l'hospitalisation à domicile.
* 48 A partir de 2004, le calcul du nombre de places est une estimation effectuée à partir de l'activité en nombre de journées. Les crédits destinés aux HAD sont retracés dans l'Ondam « hospitalier ».
* 49 Cf. annexe 5 à la présente partie.
* 50 Drees, « Les établissements d'hébergement pour personnes âgées en 2003 : activité et personnel », Etudes et résultats n° 379, février 2005 ; Drees « La clientèle des établissements d'hébergement pour personnes âgées », Etudes et résultats n° 485, avril 2006.
* 51 Drees, « Les établissements d'hébergement pour personnes âgées en 2003 : activité et personnel », Etudes et résultats n° 379, février 2005.
* 52 Dans sa note précitée de février 2005, qui repose sur les premiers résultats de l'enquête Ehpa 2003, la Drees mentionne un coefficient d'occupation moyen de 95 % en se fondant sur un nombre de 640 000 résidents. Dans sa note plus récente précitée du mois d'avril 2006, la Drees évalue le nombre de résidents à 644 000 personnes. Le coefficient d'occupation moyen passe ainsi de 95 % à 95,6 %.
* 53 Drees, « Les établissements d'hébergement pour personnes âgées en 2003 : activité et personnel », Etudes et résultats n° 379, février 2005.
* 54 Drees, « Les établissements d'hébergement pour personnes âgées en 2003 : activité et personnel », Etudes et résultats n° 379, février 2005.
* 55 Circulaire DHOS/O2/DGS/SD 5 D n° 2002-157 du 18 mars 2002 relative à l'amélioration de la filière de soins gériatriques.
* 56 Des données plus récentes ont été transmises par la direction de l'hospitalisation et de l'offre de soins (Dhos). Selon celles-ci, le nombre de lits en USLD s'élevait à 73 574 en 2006. Depuis la réforme intervenue en loi de financement de la sécurité sociale pour 2006, qui prévoit la mise en oeuvre d'un référentiel devant distinguer, parmi les patients hébergés, ceux qui relèvent d'une prise en charge dans le secteur médicosocial et ceux dont les pathologies nécessitent une prise en charge sanitaire, 6 104 lits d'USLD ont été requalifiés en lits d'Ehpad en 2007 ; 19 630 le seront probablement en 2008.
* 57 Données transmises par la Dhos, à partir des résultats provisoires de l'enquête 2007 sur la filière gériatrique.
* 58 Drees, « La clientèle des établissements d'hébergement pour personnes âgées », Etudes et résultats n° 485, avril 2006.
* 59 Loi n° 97-60 du 24 janvier 1997 tendant, dans l'attente du vote de la loi instituant une prestation d'autonomie pour les personnes âgées dépendantes, à mieux répondre aux besoins des personnes âgées par l'institution d'une prestation spécifique dépendance (proposition de loi de Jean-Pierre Fourcade et plusieurs de ses collègues, déposée sur le bureau du Sénat le 11 juillet 1996).
* 60 Comme il l'a été indiqué précédemment, l'ASH peut faire l'objet d'un recours sur succession.
* 61 Drees, « L'allocation personnalisée d'autonomie et la prestation de compensation du handicap au 31 décembre 2007 », Etudes et résultats n° 637, mai 2008.
* 62 Ces dépenses sont retracées, dans les comptes de la Cnav, au sein des « dépenses d'action sociale », sous la mention « prestations extralégales ».
* 63 Audition de Danièle Karniewicz, le 8 avril 2008.
* 64 Données citées par la présidente du conseil d'administration de la Cnav, lors de son audition du 8 avril 2008.
* 65 Audition du 6 février 2008.
* 66 Prestation d'aide ménagère à domicile, prestation de garde à domicile, service de portage de repas, aide à l'amélioration et à l'aménagement du cadre de vie, service de téléalarme.
* 67 Ou soixante ans en cas d'inaptitude au travail.
* 68 Soit 75,37 euros par mois à compter du 1 er janvier 2008.
* 69 A l'exclusion de la retraite du combattant et les pensions attachées aux distinctions honorifiques.
* 70 Odas, « Action sociale 2007 : le calme avant la tempête ? », Lettre de l'Odas de juin 2008.
* 71 Données de la Drees (avant recouvrement et récupération), in « Les dépenses d'aide sociale départementale en 2006 », Etudes et résultats n° 622, janvier 2008.
* 72 Données de l'Odas dans son enquête précitée.
* 73 Depuis la loi n° 2008-111 du 8 février 2008 pour le pouvoir d'achat, l'ALS est versée directement au bailleur ; auparavant cette possibilité devait faire l'objet d'un accord conjoint entre le bénéficiaire de l'aide et le gestionnaire de l'établissement.
* 74 Les personnes âgées de plus de soixante ans peuvent également bénéficier des aides au logement décrites ci-dessus dans le cadre d'une location ou d'une accession à la propriété. Dans le cadre du présent rapport, n'ont été retenues que les aides accordées lorsque le bénéficiaire est placé en établissement spécialisé.
* 75 Cf. pages 19 et 20, et page 75 du présent rapport.
* 76 Cf. page 19 du présent rapport.
* 77 Par la loi n° 97-60 du 24 janvier 1997 tendant, dans l'attente du vote de la loi instituant une prestation d'autonomie pour les personnes âgées dépendantes, à mieux répondre aux besoins des personnes âgées par l'institution d'une prestation spécifique dépendance. Cf. également pages 122 et suivantes du présent rapport.
* 78 Le délai fixé initialement par la loi du 24 janvier 1997 précitée était le 31 décembre 1998. Ce délai a ensuite été sans cesse repoussé : au 31 décembre 2003, par l'article 5 de la loi n° 2001-647 du 20 juillet 2001 relative à la prise en charge de la perte d'autonomie des personnes âgées et à l'allocation personnalisée d'autonomie ; puis au 31 décembre 2005, pour la généralité des établissements, et au 31 décembre 2006, pour les logements foyers, par l'article 42 de la loi de financement de la sécurité sociale pour 2003. La loi de financement de la sécurité sociale pour 2006, par l'article 48, l'a reporté au 31 décembre 2007. Cette date impérative a été maintenue dans la dernière loi de financement : les derniers établissements non conventionnés sont fortement incités à signer sous la menace d'un gel de leurs dotations (lire ci-après).
* 79 Discours de Valérie Létard, secrétaire d'Etat à la solidarité, sur l'état d'avancement des signatures des conventions tripartites en Ehpad, 30 janvier 2008.
* 80 Données de la direction générale de l'action sociale.
* 81 Cf. page 29 du présent rapport.
* 82 Article 69 de la loi de financement de la sécurité sociale pour 2008.
* 83 Depuis le décret n° 2005-118 du 10 février 2005 relatif aux modalités de médicalisation et de tarification des prestations de soins remboursables aux assurés sociaux dans les établissements mentionnés au II de l'article L. 313-12 du code de l'action sociale et des familles [établissements de moins de vingt-cinq places], l'autorisation des petites structures est désormais assortie d'un budget de fonctionnement prévisionnel pour les dépenses prises en charge par l'assurance maladie, alors que, jusqu'à présent, toutes les charges de ces établissements étaient supportées par les familles et par l'Apa. Les établissements de moins de vingt-cinq places autorisées et dont le « Gir moyen pondéré » (GMP) est supérieur à 300, bénéficient désormais de trois options possibles : 1) la signature d'une convention tripartite au même titre que tous les établissements d'hébergement pour personnes âgées ; 2) un forfait soins couvrant les dépenses relatives aux salaires des infirmiers et au paiement de l'intervention des infirmiers libéraux (ce forfait est élargi, s'agissant des structures d'accueil de jour « autonomes », à 70 % des rémunérations des aides soignants et des aides médicopsychiques) ; 3) l'intervention d'un service de soins infirmiers à domicile pour les structures qui n'emploient pas de personnel de soins salarié.
* 84 Depuis le décret n° 2007-661 du 30 avril 2007 portant modification de certaines dispositions du code de l'action sociale et des familles relatives à l'accueil de jour et le décret n° 2007-82 du 11 mai 2007 relatif à la prise en charge des frais de transport des personnes bénéficiant d'un accueil de jour dans les établissements d'hébergement pour personnes âgées dépendantes, un forfait transport est versé aux accueils de jour à la condition qu'ils organisent une solution de transport adaptée pour les patients qui les fréquentent.
* 85 Article 125 de la loi de financement de la sécurité sociale pour 2007.
* 86 Cf. page 102 (plan métiers) ; page 103 (plan Alzheimer) ; page 115 (plan maltraitance) du présent rapport.
* 87 Audition de Xavier Bertrand le 16 janvier 2008.
* 88 Raoul Briet, audition du 6 février 2008.
* 89 Marie-Thérèse Cornette, audition du 16 janvier 2008, reprenant ainsi les propos de Philippe Séguin, Premier président de la Cour des comptes, lors de la présentation du rapport public particulier de la Cour des comptes « Les personnes âgées dépendantes », 9 novembre 2005.
* 90 Audition du 6 février 2008.
* 91 Raoul Briet et Pierre Jamet, mission de préfiguration de la CNSA, « Pour une prise en charge solidaire et responsable de la perte d'autonomie », mai 2004.
*
92
L'article
L. 14-10-6 du code de l'action sociale et des familles prévoit en effet
qu'
« en aucun cas, le rapport entre, d'une part, les
dépenses réalisées au titre de l'allocation
personnalisée d'autonomie de chaque département après
déduction du montant ainsi réparti et, d'autre part, leur
potentiel fiscal ne peut être supérieur à un taux
fixé par voie réglementaire. »
L'article R. 14-10-39 du code de l'action sociale et des familles
précise que
« [ce taux] ne peut être
supérieur à 30 %. Il est fixé par un
arrêté conjoint des ministres chargés de la
sécurité sociale, des personnes âgées, des
collectivités territoriales et du budget »
. Un
arrêté du 16 novembre 2006 fixe ce taux, à compter de
2005, à 30 %.
* 93 Article 69 de loi de financement de la sécurité sociale pour 2008 modifiant l'article L. 314-3 du code de l'action sociale et des familles.
* 94 Cf. page 28 du présent rapport.
* 95 Xavier Bertrand, ministre du travail, des relations sociales, de la famille et de la solidarité. Audition du 16 janvier 2008.
* 96 Article L. 113-2 du code de l'action sociale et des familles.
* 97 Article 50 de la loi n° 2004-809 du 13 août 2004 relative aux libertés et responsabilités locales.
* 98 Audition de Frédéric Van Roekeghem le 6 février 2008.
* 99 Pour un montant de 10,11 millions d'euros pour 2008 selon les données transmises par la Cnam.
* 100 Audition du 6 février 2008.
* 101 Audition du 16 janvier 2008.
* 102 « Perspectives financières de la dépendance des personnes âgées à l'horizon 2025 : Prévisions et marges de choix » - Hélène Gisserot - op. précité - page 26.
* 103 Audition conjointe du 16 janvier 2008 avec Hélène Gisserot.
* 104 Drees - Etudes et résultats n° 637 - mai 2008.
* 105 Loi n° 2001-647 du 20 juillet 2001 relative à la prise en charge de la perte d'autonomie des personnes âgées et à l'allocation personnalisée d'autonomie.
* 106 « Perspectives financières de la dépendance des personnes âgées à l'horizon 2025 : Prévisions et marges de choix » - Hélène Gisserot - op. cité- page 41.
* 107 Etude de la Drees réalisée en 2000 à partir des résultats de l'enquête Handicap, incapacités, dépendance de 1998.
* 108 On rappellera que les départements apportent d'ores et déjà une contribution des deux tiers au financement de l'Apa.
* 109 « Perspectives financières de la dépendance des personnes âgées à l'horizon 2025 : Prévisions et marges de choix » - Hélène Gisserot - op. cité - pages 41 à 43.
* 110 Rapport du comité scientifique pour l'adaptation des outils d'évaluation de l'autonomie - janvier 2003.
* 111 Voir aussi les interventions du professeur Olivier Saint-Jean, de Jean-Marc Mazurier et d'Albert Servadio devant la mission - audition du 27 mai 2008.
* 112 Système de mesure de l'autonomie fonctionnelle (Smaf) - Institut universitaire de gériatrie de Sherbrooke - Province du Québec - Canada. Cet outil fait actuellement l'objet d'une expérimentation dans le département de la Dordogne.
* 113 Ce point a été en particulier souligné, comme on l'a vu plus haut, par Etienne Grass, lors de son audition du 16 janvier 2008.
* 114 Etude Paquid (personnes âgées quid) conduite par l'unité 390 de l'Inserm à Bordeaux. Il s'agit d'une enquête épidémiologique ayant pour objectif principal d'analyser le vieillissement mental et pathologique après soixante-cinq ans.
* 115 Rapport de l'Opeps sur la prise en charge de la maladie d'Alzheimer et les maladies apparentées - Cécile Gallez - Rapport Sénat n° 466 (session ordinaire 2004-2005).
* 116 Cf. pages 55 à 57 du présent rapport.
* 117 Rapport du Professeur Joël Ménard au Président de la République - « Pour le malade et ses proches - Chercher, soigner et prendre soin » - 8 novembre 2007.
* 118 « Maltraitance envers les personnes handicapées : briser la loi du silence » - rapport de commission d'enquête n° 339 (2002-2003) - Jean-Marc Juilhard (rapporteur), Paul Blanc (président).
* 119 Audition du 16 janvier 2008.
* 120 Il convient au passage de noter que ces données diffèrent quelque peu de celles publiées par la Drees pour la même année. Le Cas ne disposait en effet que de données provisoires au moment d'élaborer son rapport.
* 121 « Perspectives financières de la dépendance des personnes âgées à l'horizon 2025 : Prévisions et marges de choix » - Hélène Gisserot - op. cité - page 30.
* 122 Rapport de Vincent Rialle au ministre de la santé et des solidarités - « Les technologies nouvelles susceptibles d'améliorer les pratiques gérontologiques et la vie quotidienne des malades âgés et de leur famille » - mai 2007 - Audition de la mission : table ronde du 23 janvier 2008.
* 123 Table ronde du 30 janvier 2008.
* 124 Communiqué de presse du 26 mai 2007.
* 125 Voir pages 107-108 du présent rapport.
* 126 Voir page 123 du présent rapport.
* 127 « Vers des plans régionaux des métiers au service des personnes handicapées et des personnes âgées dépendantes ».
* 128 Dossier de presse du secrétariat d'Etat à la solidarité - « Vers des plans régionaux des métiers au service des personnes handicapées et des personnes âgées dépendantes » - 12 février 2008.
* 129 Commission nationale chargée de l'élaboration de propositions pour un plan national concernant la maladie d'Alzheimer et les maladies apparentées. Rapport remis au président de la République le 8 novembre 2007 « Pour le malade et ses proches - Chercher, soigner et prendre soin ».
* 130 Loi n° 2007-1786 du 19 décembre 2007.
* 131 Présentation du plan Solidarité-Grand Age par Philippe Bas, ministre délégué en charge de la sécurité sociale, des personnes âgées, des personnes handicapées et de la famille - page 39 - juin 2006.
* 132 Voir également page 126 du présent rapport.
* 133 Lire troisième partie : les propositions de la mission.
* 134 Voir aussi page 123 du présent rapport.
* 135 Se reporter au rapport du centre d'analyse stratégique - op. cité - page 72.
* 136 « Perspectives financières de la dépendance des personnes âgées dépendantes à l'horizon 2025 : Prévisions et marges de choix » - Hélène Gisserot - op. cité - page 30.
* 137 Chapitre intitulé : « Vers un nouveau champ de protection sociale d'aide à l'autonomie, ouvrant à toute personne l'accès à l'autonomie dans ses gestes de vie courante et sa participation à la vie sociale ».
* 138 « Perspectives financières de la dépendance des personnes âgées à l'horizon 2025 : Prévisions et marges de choix » - Hélène Gisserot - op. cité - page 11.
* 139 Rapport annuel de la CNSA, pages 71 et 72.
* 140 En particulier Philippe Josse, directeur du budget - Audition du 23 janvier 2008.
* 141 Déplacement effectué le 31 mars 2008.
* 142 Audition de Dominique Libault, le 23 janvier 2008.
* 143 « Perspectives financières de la dépendance des personnes âgées à l'horizon 2025 : Prévisions et marges de choix » - Hélène Gisserot - op. cité - page 78.
* 144 « Perspectives financières de la dépendance des personnes âgées à l'horizon 2025 : Prévisions et marges de choix » - Hélène Gisserot - op. cité - pages 77 et 78.
* 145 Ordonnance du Conseil d'Etat - référé du 20 juin 2008 - n° 316262.
* 146 Audition de Philippe Josse, le 23 janvier 2008.
* 147 On rappelle que le montant de l'Apa a été de 4,5 milliards d'euros en 2007.
* 148 Voir aussi « Perspectives financières de la dépendance des personnes âgées à l'horizon 2025 : Prévisions et marges de choix » - Hélène Gisserot - op. cité - pages 8 et 9.
* 149 Audition du 16 janvier 2008.
* 150 Données transmises par la DGAS à la mission.
* 151 « Maltraitance envers les personnes handicapées : briser la loi du silence » - rapport de commission d'enquête n° 339 (2002-2003) - Jean-Marc Juilhard (rapporteur), Paul Blanc (président).
* 152 Rapport public particulier précité de novembre 2005 - page 152.
* 153 Ces points ont été soulignés par Rolande Ruellan, président de la sixième chambre de la Cour des comptes, lors de son audition par la mission - Audition du 16 janvier 2008.
* 154 Rapport de la mission de préfiguration de la CNSA conduite par MM. Raoul Briet et Pierre Jamet - mai 2004.
* 155 En particulier, les professeurs Jean-Claude Henrard et Alec Bizien - Table ronde du 23 janvier 2008.
* 156 Audition du 6 février 2008.
* 157 Loi n° 97-60 du 24 janvier 1997 tendant, dans l'attente du vote de la loi instituant une prestation d'autonomie pour les personnes âgées dépendantes, à mieux répondre aux besoins des personnes âgées par l'institution d'une prestation spécifique dépendance. Se reporter à la première partie du présent rapport, pages 50 et suivantes.
* 158 En date des 17 octobre 2006 et 6 avril 2007.
* 159 Audition conjointe avec Xavier Bertrand, ministre du travail, des relations sociales, de la famille et de la solidarité - 28 mai 2008
* 160 Audition de Frédéric Van Roekeghem, le 6 février 2008.
* 161 Audition du 27 mai 2008 sur le projet Prisma d'amélioration de la continuité des soins et des services reçus par les personnes âgées dépendantes. Cette démarche expérimentale en cours consiste à favoriser le travail en commun de l'ensemble des acteurs de terrain, notamment les structures hospitalières, les associations, les services d'aide et de soins, les réseaux de santé, le secteur psychiatrique ainsi que les centres locaux d'information et de coordination (Clic).
* 162 Audition de Jean-Jacques Trégoat, le 23 janvier 2008.
* 163 Rapport sur la création des agences régionales de santé (ARS) - Philippe Ritter - janvier 2008. Rapport de la commission de concertation sur les missions de l'hôpital présidée par Gérard Larcher - avril 2008. Rapport d'information de la mission de l'Assemblée nationale sur les agences régionales de santé - Yves Bur - février 2008.
* 164 Voir également page 58 du présent rapport (définition des Priac).
* 165 Rapport annuel 2007 - CNSA - pages 91 et 92.
* 166 « Perspectives financières de la dépendance des personnes âgées à l'horizon 2025 : Prévisions et marges de choix » - Hélène Gisserot - op. cité - page 84.
* 167 Compatibilité avec le schéma d'organisation sociale et médicosociale dont il relève, respect des règles d'organisation et de fonctionnement, coût de fonctionnement « pas hors de proportion avec le service rendu » et compatible avec le montant des dotations publiques.
* 168 Audition du 28 mai 2008.
* 169 « Perspectives financières de la dépendance des personnes âgées à l'horizon 2025 : Prévisions et marges de choix » - Hélène Gisserot - op. cité - pages 13 à 16 - Voir aussi le rapport du conseil d'analyse stratégique - op. cité - pages 153 et suivantes.
* 170 Audition du 16 janvier 2008.
* 171 Voir le rapport annuel 2007 de la CNSA, pages 17 à 20.
* 172 « Perspectives financières de la dépendance des personnes âgées à l'horizon 2025 : Prévisions et marges de choix » - Hélène Gisserot - op. cité - page 85.
* 173 Rapport du centre d'analyse stratégique - op. cité - page 159.
* 174 « Perspectives financières de la dépendance des personnes âgées à l'horizon 2025 : Prévisions et marges de choix » - Hélène Gisserot - op. cité - pages 63 à 65.
* 175 Rapport annuel 2007 de la CNSA - page 94.
* 176 En particulier, Raoul Briet (audition du 6 février 2008), Philippe Josse (audition du 23 janvier 2008) et Henri Lamotte (audition du 30 janvier 2008).
* 177 Troisième rapport du conseil d'orientation des retraites - Retraites : perspectives 2020 et 2050 - mars 2006.
* 178 Cinquième rapport du conseil d'orientation des retraites - novembre 2007.
* 179 Le Cor a retenu une hypothèse de taux de progression de la productivité moyenne de 1,7 % par an jusqu'en 2013 et de 1,8 % entre 2014 et 2050, soit nettement plus que la moyenne récente de l'économie française (1,1 % par an).
* 180 Rapport du Haut Conseil pour l'avenir de l'assurance maladie - juillet 2007 - pages 95 et suivantes.
* 181 Premier rapport du Conseil d'orientation des finances publiques - février 2007 - page 9.
* 182 Cf. Rapport d'information de la Mecss - Sénat - n° 403 (2006-2007) - « Finances sociales : après la rechute, la guérison ? » - Alain Vasselle ; Rapport d'information de la Mecss - Sénat - n° 345 (2005-2006) - « La dette sociale : mieux la connaître pour mieux l'affronter » - Alain Vasselle et Bernard Cazeau.
* 183 Insee - Les salaires en France - édition 2007.
* 184 Premier rapport du conseil d'orientation des finances publiques - février 2007 - page 16.
* 185 Voir aussi « Perspectives financières de la dépendance des personnes âgées à l'horizon 2025 : Prévisions et marges de choix » - Hélène Gisserot - op. cité - pages 47 à 49.
* 186 Drees - Etudes et résultats n° 637 - mai 2008.
* 187 Se reporter ci-après (2.b).
* 188 Source : Drees - « L'allocation personnalisée d'autonomie et la prestation de compensation du handicap au 31 décembre 2007 » - Etudes et résultats n° 637 - mai 2008.
* 189 Les tarifs dépendance dépendent du Gir de rattachement des personnes âgées et sont fixés par les conseils généraux. Dans les établissements habilités à l'aide sociale, le tarif hébergement est également fixé par le président du conseil général (3° de l'article L. 314-2 du code de l'action sociale et des familles), alors que dans les établissements non habilités à l'aide sociale, le tarif d'hébergement est en principe libre.
* 190 Audition du 23 janvier 2008.
* 191 En définitive, les ménages acquittent au moins 7 milliards d'euros par an en complément des ressources fournies par la solidarité nationale pour la couverture des frais liés à la dépendance : 650 millions pour le ticket modérateur de l'APA à domicile, 700 millions pour le ticket modérateur en institution et 5,7 milliards au titre des frais d'hébergement en Ehpad (nets des aides au logement et de l'aide sociale des départements). Cette estimation a minima ne comprend pas les dépenses non prises en charge dans le cadre des plans d'aide à domicile.
* 192 Le reste à charge correspond à la facture adressée par l'établissement à la personne âgée moins les aides au logement. L'éventuel versement de l'aide sociale à l'hébergement (ASH) n'est pas pris en compte.
* 193 Mecss de l'Assemblée nationale. Rapport d'information n° 3091 - douzième législature - présenté par Paulette Guinchard sur le financement des établissements d'hébergement des personnes âgées.
* 194 Voir aussi l'instruction DGAS/SD5O/2008/69 du 25 février 2008 précisant que ce dispositif vise les opérations qui ne sont pas éligibles aux PLS.
* 195 Drees - Etudes et résultats n° 372 - janvier 2005.
* 196 Réponses de la direction générale de l'action sociale au questionnaire de la mission. Après corrections des facteurs sociodémographiques, les départements métropolitains caractérisés par le plus fort taux d'Apa par habitant sont par ordre croissant l'Aude, l'Aisne, le Tarn-et-Garonne, le Pas-de-Calais, l'Ariège, le Cantal, le Gers, la Creuse, la Haute-Corse et la Corse du Sud.
* 197 Les agréments, en particulier l'agrément « qualité » (« loi Borloo »), accordés aux structures intervenant auprès des publics « fragiles » (notamment les personnes âgées dépendantes) sont délivrés par les préfets.
* 198 « Perspectives financières de la dépendance des personnes âgées à l'horizon 2025 : Prévisions et marges de choix » - Hélène Gisserot - op. cité - pages 50 et 51.
* 199 Audition conjointe avec Hélène Gisserot, le 16 janvier 2008.
* 200 Déplacement de la mission à Londres, le 31 mars 2008.
* 201 Voir le guide de l'aidant familial - ministère des affaires sociales du travail et de la solidarité - janvier 2007.
* 202 Conseil économique et social « L'obligation alimentaire : des formes de solidarité à réinventer » - Rapport présenté par Christiane Basset - Mai 2008. Voir aussi l'article « Les contributions privées au financement de la dépendance dans le cadre de l'obligation alimentaire » - Agnès Gramain, Jérôme Wittwer, Cyril Rebillard et Michel Duée - Revue Economie et prévisions n° 177 (2007/1).
* 203 Rapport de l'Igas - « La dépendance des personnes âgées - éléments de travail » - Laurence Eslous - septembre 2007.
* 204 Le premier produit, conçu par AG2R, date de 1986.
* 205 Réponses écrites de la DGTPE aux questions de la mission.
* 206 Réponse écrite de l'Acam au questionnaire du rapporteur.
* 207 Audition du 30 janvier 2008.
* 208 Audition du 28 mai 2008.
* 209 Page 70.
* 210 « Le modèle Aggir » - Guide d'utilisation - janvier 2007. Le guide a été présenté aux professionnels concernés depuis environ un an (été 2007).
* 211 Des dispositions plus précises sur le fonctionnement des MDPH sont fixées par le décret n° 2005-1587 du 19 décembre 2005 relatif à la maison départementale des personnes handicapées et modifiant le code de l'action sociale et des familles.
* 212 Cf. deuxième partie du présent rapport - page 113.
* 213 Ce point est développé dans le 2. (infra), pages 171 - 172.
* 214 Cf. infra, B de la présente partie.
* 215 Plus exactement, les montants maximum de l'Apa sont calculés à partir du montant de la majoration pour aide constante d'une tierce personne qui fait l'objet d'une revalorisation annuelle généralement identique à la hausse des prix. Si cette revalorisation est inférieure à l'inflation, un dispositif de sauvegarde prévoit alors un relèvement des plafonds d'Apa calé sur la progression des prix.
* 216 Pages 139 et suivantes.
* 217 Lire ci-après, pages 203 et suivantes du présent rapport.
* 218 Actuellement, les charges d'agents de service incombent au tarif hébergement à hauteur de 70 % et au tarif dépendance à hauteur de 30 %. Il s'agirait de mettre en place un partage égalitaire strict de cette charge entre les deux tarifs.
* 219 Lire ci-après 2., page 171 du présent rapport.
* 220 Dernière estimation « officieuse » transmise au rapporteur. L'annexe B à la loi de financement pour 2008 livrait une « fourchette » un peu plus élevée, comprise entre 4,9 milliards et 6 milliards d'euros.
* 221 120 millions d'euros correspondant à la réduction d'impôt sur le revenu au titre des frais de dépendance et d'hébergement pour les personnes dépendantes accueillies en établissement spécialisé et 250 millions d'euros résultant de l'exonération d'impôt sur le revenu au titre de l'allocation personnalisée d'autonomie. Se reporter, pour une analyse détaillée des dépenses fiscales actuelles, à la première partie du présent rapport (pages 19 et 20) et à l'annexe 2 à cette partie, intitulée « Les mesures fiscales en faveur des personnes âgées ».
* 222 En réalité, la fourchette d'économie nette pour l'assurance maladie va de 750 millions d'euros à 1,25 milliard d'euros.
* 223 Ce point a notamment été soulevé devant la mission par le directeur de la Cnam, lors de son audition, le 6 février 2008.
* 224 Gir moyen pondéré supérieur à 800.
* 225 Audition du 6 février 2008.
* 226 Qui continuent, elles, d'être soumises au recours sur succession si elles sont bénéficiaires de l'aide sociale à l'hébergement (ASH).
* 227 Les données de 2003 ont été actualisées par les indices officiels Insee - chambre des notaires et un indice des valeurs mobilières (obligations et actions). Les proportions (ici, 44 %) s'appliquent aux détenteurs de patrimoines de plus de soixante-quinze ans disposant du revenu des bénéficiaires de l'Apa.
* 228 Le montant du gage serait en tout état de cause de 20 000 euros, sauf si la différence entre le montant du patrimoine et le seuil de déclenchement du dispositif s'avérait inférieure à cette somme. Par exemple, le gage serait limité à 10 000 euros pour un patrimoine de 210 000 euros et un seuil de déclenchement fixé à 200 000 euros ou pour un patrimoine de 160 000 euros et un seuil de déclenchement fixé à 150 000 euros.
* 229 En moyenne, un bénéficiaire de l'Apa perçoit cette allocation pendant quatre ans pour un montant annuel moyen de 5 000 euros.
* 230 Se reporter à l'annexe à la présente partie, intitulée « Les prévisions de dépenses d'Apa à l'horizon 2040 et leur financement ».
* 231 A titre d'exemple, les assurés nés en 1950 ou 1951 recevront en 2008 leur première estimation indicative globale et ceux nés en 1958 ou 1963 recevront leur premier relevé de situation individuelle.
* 232 Instaurée par l'article 1 er de la loi n° 2005-842 du 26 juillet 2005 pour la confiance et la modernisation de l'économie.
* 233 Total des provisions mathématiques et de la provision pour participation aux bénéfices lié aux contrats d'assurance vie et de capitalisation. Source : FFSA, rapport annuel, « L'assurance française en 2007 ».
* 234 Ce mécanisme s'applique également lorsque le contrat se dénoue par le versement d'une rente viagère. Outre les cas d'invalidité, l'article 125 0-A du code général des impôts vise également les situations où le dénouement résulte du licenciement du bénéficiaire des produits ou de sa mise à la retraite anticipée.
* 235 Philippe Marini, « L'épargne retraite, un facteur décisif pour la réforme des retraites » -rapport d'information n° 308 (2007-2008).
* 236 Il est retenu le plus favorable des deux plafonds suivants pour la personne imposable :
- 10 % des revenus d'activité professionnelle de l'intéressé ;
- 10 % du plafond annuel de la sécurité sociale (soit 3 328 euros en 2008), les revenus d'activité professionnelle n'étant retenus que dans la limite de huit fois le plafond de la sécurité sociale (266 208 euros en 2008), soit une déductibilité maximale de 26 621 euros.
* 237 Les encours du Perp atteignaient 3,4 milliards d'euros fin décembre 2007, compte tenu du versement de 1,06 milliard d'euros de cotisations en 2007 (soit une hausse de 8 % par rapport à 2006). 132 000 nouveaux Perp ont été souscrits en 2007.
* 238 Voir l'annexe à la présente partie, qui envisage la possibilité d'un besoin de financement public (modéré) à l'horizon 2025-2030.
* 239 Proposition de loi n° 145 (2003-2004), déposée par Alain Vasselle, Paul Blanc et plusieurs de leurs collègues le 13 janvier 2004.
* 240 Audition de Raoul Briet devant la commission des finances du Sénat, le 14 mai 2008.
* 241 Loi n° 89-1009 du 31 décembre 1989 renforçant les garanties offertes aux personnes assurées contre certains risques.
* 242 Sur la base du document diffusé par les ministres de tutelle sur le cinquième risque de protection sociale, le 28 mai dernier.
* 243 Les parlementaires (un député et un sénateur) auraient également vocation à demeurer au sein de cette structure de dialogue.
* 244 Les assureurs sont actuellement représentés indirectement à travers la présence du Medef au sein du conseil.
* 245 L'article L.O. 111-3 du code de la sécurité sociale, issu de la loi organique précitée relative aux lois de financement de la sécurité sociale, mentionne en effet l'adoption de tableaux d'équilibre par branche pour les régimes obligatoires de base de sécurité sociale, le régime général et les organismes concourant au financement de ces régimes (ce qui exclut actuellement la CNSA).
* 246 Au cours de sa séance du 9 juillet 2008, la commission des affaires sociales devait désigner un rapporteur pour les Ondam médicosociaux en vue de la préparation et de l'examen du projet de loi de financement de la sécurité sociale pour 2009.
* 247 Audition du 27 mai 2008.
* 248 Rapport de la mission de préfiguration de la CNSA (mai 2004).
* 249 Martine Carrillon-Couvreur, rapport d'information n° 3739 (douzième législature) sur l'action sociale du régime général de sécurité sociale et l'action sociale des collectivités territoriales (février 2007).
* 250 Données en euros constants 2007.
* 251 Dont le rapport d'étape indique qu'il est en moyenne 25 % plus cher.
* 252 0,8 milliard d'euros à domicile et 0,2 milliard d'euros en établissement .