ÉTUDE ET ANNEXES
RAPPORT
ETUDE DE LA POLITIQUE VACCINALE DE LA FRANCE BILAN ET ENJEUX
REMERCIEMENTS
|
Nous remercions l'ensemble des personnes qui ont eu la gentillesse de nous accorder du temps pour la réalisation de ce rapport. Les auteurs : Marianne Morini, Ariadne de Varax, Marc Letellier ALCIMED Les experts associés au projet : Catherine Weil-Olivier, François Denis, Pierre Van Damme |
SYNTHÈSE DU RAPPORT ET ECOMMANDATIONS POUR LA FRANCE
L'étude de la politique vaccinale française conduit à plusieurs constats. Parmi eux, des éléments positifs émergent et constitueront un moteur essentiel pour l'amélioration de cette politique :
• des taux de couverture très bons (et finement évalués) chez les enfants pour les vaccins traditionnels,
• une politique de remboursement incitative, dans le cadre des vaccins recommandés,
• des réseaux de surveillance épidémiologique structurés et actifs, servant de modèle européen,
• une structure opérationnelle de pharmacovigilance pour les vaccins,
• des pédiatres impliqués et formés à la vaccination,
• une capacité de résolution rapide des cas de crises locales de santé,
• et une expertise médicale reconnue à l'étranger
Néanmoins, certains aspects sont à améliorer :
• la couverture vaccinale vis-à-vis de certaines vaccinations dont la progression reste insuffisante (notamment en regard des objectifs nationaux et de l'OMS),
• le respect des rappels vaccinaux chez les adolescents et les adultes,
• la coordination et le pragmatisme dans la mise en place et le suivi des stratégies vaccinales,
• la pérennité des réseaux nationaux de surveillance épidémiologique, microbiologique et clinique, reposant souvent sur la bonne volonté des personnes,
• l'information de la population, qui est à ce jour peu informée sur les vaccins voire désinformée, ce qui entraîne des réserves voire des réticences et des inquiétudes,
• la formation, l'information et l'incitation à la vaccination des médecins, aujourd'hui modeste, en particulier pour les généralistes, alors qu'ils sont au coeur du dispositif,
• l'équilibre entre l'information faite par les structures privées et par les structures publiques (l'Etat),
• l'équilibre entre les moyens actuels très faibles alloués au préventif comparés à ceux alloués au curatif, reflet d'une culture française peu orientée vers la prévention,
• des industriels volontaires peu considérés
• les ponts entre recherche publique et recherche privée, ainsi que la compétitivité de la recherche vaccinale française sur la scène internationale
Par conséquent, six enjeux prioritaires pour améliorer la politique vaccinale ont été identifiés avec deux idées sous-jacentes : d'une part mieux promouvoir la prévention au sens large et d'autre part mieux gérer les interfaces entre les différents acteurs.
Il s'agit de :
• organiser un projet étatique national fort autour de la vaccination, avec comme proposition principale : établir un plan national pour la vaccination,
• renforcer la place centrale des médecins dans le dispositif vaccinal, avec comme propositions : confier le suivi du statut vaccinal au médecin traitant, renforcer et faciliter l'information des professionnels de santé et soutenir la FMC des médecins généralistes sur les vaccins,
• renforcer la communication sur les vaccins auprès du grand public, avec comme propositions : rendre plus accessible l'information officielle sur les vaccins, coordonner les actions de communication, répondre aux interrogations des Français avec transparence et éventuellement collaborer avec les industriels pour la communication,
• améliorer le recueil des données de couverture vaccinale et d'épidémiologie, avec comme propositions : valoriser les réseaux de surveillance épidémiologique, inciter les médecins à participer activement à la surveillance, rendre plus exhaustif le suivi de la couverture vaccinale et anticiper les besoins de données,
• améliorer l'attractivité de la France pour la recherche et la production de vaccins, avec comme propositions : favoriser les collaborations public / privé, améliorer l'accès des vaccins au marché et relancer la recherche clinique,
• et mettre en place dès aujourd'hui des réformes à long terme pour faire évoluer à la fois la culture de la prévention dans la population et également l'enseignement universitaire de médecine en vaccinologie.
A - LES 6 ENJEUX
La synthèse qui suit rappelle, pour chacun des enjeux identifiés, les principaux diagnostics issus de l'analyse présente dans ce rapport. Sont ensuite détaillées les propositions à mettre en oeuvre pour insuffler une nouvelle dynamique à la politique vaccinale française.
1 - Organiser un projet étatique national fort autour de la vaccination
Grâce aux travaux du CTV, la France dispose de recommandations régulièrement actualisées. Néanmoins, force est de constater que dans le domaine de la vaccination, des recommandations scientifiquement validées ne suffisent pas pour faire évoluer favorablement les pratiques des soignants, l'adhésion et la santé des populations concernées. L'analyse de la situation française révèle des stratégies vaccinales qui peinent à être opérationnelles rapidement et soulignent souvent un manque de coordination entre les différents organes publics intervenant.
Aujourd'hui, la vaccination n'est quasiment jamais exprimée comme une préoccupation majeure de santé publique.
Certes, les dernières années ont vu des progrès considérables en termes de santé publique : le Haut comité de santé publique a été créé, la conférence nationale et les conférences régionales de santé ont été mises en place et les programmes régionaux de santé publique (PRSP) ont été déployés. Pourtant, l'examen de ces initiatives, quelques années plus tard, a montré qu'elles ne se sont pas traduites par une forte appropriation du thème de la vaccination.
Des efforts ont été faits dans ce domaine avec la loi du 9 août 2004 relative à la santé publique, qui a identifié cent objectifs nationaux, dont deux portent sur la vaccination (objectifs 39 et 42). Trois ans plus tard, les indicateurs témoignent de l'insuffisance des efforts déployés pour les concrétiser. Ce constat illustre l'absence de priorité accordée à ce sujet au niveau national (et de façon inégale au niveau régional).
Une des conditions essentielles à la mise en application effective de la politique vaccinale et à la modification des comportements réside donc dans des programmes de santé publique structurés, dans l'impulsion donnée à leur mise en application et dans la coordination des efforts et des compétences de chacun. Cela s'accompagne également de mesures organisationnelles capables de rendre homogène la politique vaccinale sur tout le territoire français. Il est donc indispensable que les autorités sanitaires, non seulement, affichent leur volonté d'agir mais aussi en précisent les objectifs et développent les moyens correspondants.
2 - Renforcer la place centrale des médecins dans le dispositif vaccinal
Les médecins constituent le point d'accès du grand public à la vaccination, et notamment les médecins généralistes. Ils ont en règle générale la confiance de la population. Or, il est constaté que certains praticiens n'appliquent pas de façon systématique les recommandations du calendrier vaccinal. Même s'ils restent favorables en grande majorité à la vaccination, ils attendent un soutien de la part de l'Etat pour les conforter dans leur rôle de vaccinateurs.
Il est donc nécessaire de les remobiliser autour de la vaccination, ainsi que l'ensemble des professionnels de santé, y compris les pharmaciens, les infirmières et les sages femmes. L'information et la formation qu'ils reçoivent sont les principaux outils pour consolider leur adhésion au geste vaccinal, comme à l'ensemble de la politique vaccinale : mise en application des recommandations vaccinales, suivi, pharmacovigilance, surveillance épidémiologique... L'exemple des pédiatres, mieux formés et informés que les médecins généralistes, prouve l'efficacité de ces outils, à la portée des pouvoirs publics.
3 - Renforcer la communication sur les vaccins auprès du grand public
Dans le grand public, la perception de la vaccination est globalement bonne. Néanmoins, si les adultes, parents d'enfants, veillent au programme vaccinal de ces derniers (les taux de couverture vaccinale sont relativement bons chez les enfants, hors hépatite B), pour eux-mêmes la vigilance manque souvent. La couverture vaccinale a tendance à décroître avec l'âge, laissant la place à des risques latents d'épidémies. En effet, par manque de communication officielle, les réserves et les inquiétudes face aux vaccins, nées entre autres de l'épisode de l'hépatite B, demeurent.
L'historique de la France implique une demande de transparence et d'information sur les vaccins forte, qui doit être résolue, à la fois par une approche individuelle (via le médecin) et par une approche collective (via les médias).
4 - Améliorer le recueil des données de couverture vaccinale et d'épidémiologie clinique et microbiologique.
A l'heure actuelle, les réseaux de surveillance épidémiologique sont structurés et très actifs. Toutefois, ils restent limités par les moyens octroyés et la non pérennité de certaines structures. De même, le suivi de la couverture vaccinale est incomplet. Or l'ensemble de ces données sont une base de travail nécessaire pour établir des recommandations robustes. Les limites évoquées sont aussi un réel handicap pour le pilotage ultérieur des stratégies vaccinales, car elles rendent difficiles le suivi individuel et collectif.
De plus, ces données sont indispensables dans une communication prônant l'objectivité et destinée à améliorer la participation de tous : vis-à-vis des médecins tout d'abord auxquels peu de retours sont faits sur les données les concernant mais également du public qui peine à appréhender l'intérêt d'atteindre les objectifs de couverture vaccinale.
5 - Renforcer l'attractivité de la France pour la recherche et la production de vaccins
La recherche vaccinale en France est peu compétitive face aux autres pays, faute de moyens et d'une valorisation adéquate. En conséquence, la recherche institutionnelle a du mal à voir aboutir ses programmes et les industriels, guidés par l'innovation, externalise de plus en plus leur recherche hors du pays. Un effort national doit aujourd'hui être assuré afin de garantir la préservation de l'expertise médicale de la France dans le domaine de la recherche. De plus, il est à noter que si une crise sanitaire nationale (voire internationale) survient, la France aura indubitablement besoin d'avoir les structures adéquates et les personnes pour mener des programmes de recherche.
En ce qui concerne la production de vaccins, la France possède aujourd'hui un outil de production satisfaisant et dans lequel les laboratoires investissent. La présence de producteurs de vaccins sur le territoire français est une garantie de choix dans l'approvisionnement de routine et également en cas de crise. Mais actuellement, la question de la pérennité de ces usines se pose, face à l'attractivité croissante que représentent les pays en voie de développement.
Même si des mesures telles que le CSIS ou la création du pôle de compétitivité Lyonbiopôle sur les vaccins ont été mises en place, elles ne sont aujourd'hui pas suffisantes.
6 - Mettre en place dès aujourd'hui des réformes à long terme pour faire évoluer la culture de la prévention et l'enseignement universitaire en médecine
Certaines des insuffisances actuelles dans le domaine des vaccins peuvent s'expliquer par une culture française peu orientée vers la prévention. Pour améliorer cette prise de conscience à long terme, il semble nécessaire d'inculquer la culture de l'hygiène et plus globalement de la prévention à l'école dès le plus jeune âge.
Il est également décisif d'orienter davantage l'enseignement universitaire en médecine vers le préventif et en particulier de combler l'enseignement très lacunaire en matière de vaccins.
Il faut également rappeler que les stratégies de santé doivent prendre en compte de plus en plus la dimension européenne. La France participe déjà à certaines grandes démarches européennes et ne peut que continuer dans ce sens, pour la visibilité et l'expertise que celles-ci peuvent lui apporter.
B - RECOMMANDATIONS
Il est donc essentiel aujourd'hui qu'une politique volontariste soit mise en oeuvre par les autorités sanitaires pour faciliter l'adhésion forte des professionnels de santé et du grand public.
Les propositions qui suivent portent à la fois sur le court/moyen terme (pour améliorer l'efficacité opérationnelle de la politique vaccinale) et sur le long terme (pour valoriser la prévention et pour renforcer l'enseignement du corps médical).
Ces propositions justifient dans un premier temps une augmentation du budget préventif. Mais il est envisageable qu'à long voire moyen terme, ces investissements stratégiques et coordonnés pour la prévention engendrent des économies sur le budget curatif. L'objectif est de réduire quelque peu le déséquilibre entre les moyens alloués au préventif et ceux destinés au curatif. Cette évolution serait le reflet d'une culture française davantage orientée vers la prévention, à l'instar des pays nordiques ou anglophones.
1. ORGANISER UN PROJET NATIONAL FORT AUTOUR DE LA VACCINATION
Si les pouvoirs publics ont pour ambition d'améliorer les performances de la politique vaccinale française, la priorité est d'accorder à la vaccination une place majeure dans la politique nationale de santé publique.
1.1. ETABLIR UN PLAN NATIONAL POUR LA VACCINATION
La loi du 9 août 2004, relative à la politique de santé publique précise que : « Pour certains problèmes de santé, notamment ceux pour lesquels il y a nécessité de coordonner les actions d'intervenants multiples sur plusieurs années, la politique de santé publique définit des plans stratégiques pluriannuels organisant des ensembles d'actions et de programmes cohérents. »
La création d'un plan national de santé publique en faveur de la vaccination, dès 2009, constituerait un instrument privilégié pour répondre aux difficultés actuelles de la politique vaccinale française.
Après les avancées que représente la loi du 9 août 2004 relative à la politique de santé publique, il s'agit maintenant de passer à une politique plus forte de promotion de la vaccination.
L'ambition est triple : assurer suite à l'élaboration d'une recommandation vaccinale la logistique opérationnelle nécessaire de mise en application et de suivi, promouvoir la vaccination auprès du grand public et afficher la volonté étatique de soutenir les professionnels de santé dans leur rôle de vaccinateurs.
L'état des lieux de ce rapport met en avant des points favorables, véritables zones d'appui : beaucoup de bonnes volontés humaines aussi bien institutionnelles que dans le corps médical, un intérêt et une sensibilité (même si elle est « inquiète ») du grand public et des médias.
Mais sont également soulevés : les difficultés à faire progresser la couverture vaccinale des anciens vaccins comme des nouveaux (et ainsi à atteindre certains objectifs fixés par l'OMS), le manque de coordination des diverses actions menées dans ce sens, la place trop modeste occupée par l'éducation, la communication et la formation médicale sur les vaccins et enfin le déséquilibre entre les moyens alloués à la prévention en France et ceux pour le curatif. L'ensemble de ces thèmes motive le choix d'un plan national en faveur de la vaccination.
Ce plan répond aux neuf principes de la politique nationale de santé publique, auxquels se réfèrent l'élaboration et la mise en oeuvre de tout plan stratégique de santé publique, comme précisé en annexe de la loi. Il répond en particulier aux principes de concertation, de précocité ou encore au principe d'efficacité économique 4 ( * ) .
L'expérience des plans déjà en place comme le plan de lutte contre le cancer ou le programme national nutrition santé (PNNS) apporte un bénéfice supplémentaire : le public est habitué à reconnaître l'engagement de l'Etat au travers des mesures et de la communication associées à ces plans.
L'obtention de résultats efficaces passe nécessairement par la formation d'un comité de suivi, pour l'élaboration et la mise en application du plan national.
Ce comité, placé sous l'autorité du ministère de la Santé et animé par la DGS, associerait les représentants de tous les acteurs oeuvrant dans la politique vaccinale française, comme la DGS, le HCSP, la CNAM, l'InVS, l'AFSSAPS ou encore l'INPES. Il aurait pour missions essentielles la détermination des objectifs du plan national et le suivi de leur réalisation. Facilitant l'articulation entre les différents organismes dédiés, en partie, à la vaccination et avec un rôle de catalyseur des actions de chacun, le comité contribuerait ainsi, par son rôle de coordination, aux actions de politique vaccinale telles que : l'amélioration des taux de couverture vaccinale et leur suivi, les actions de communication, la formation des vaccinateurs, le suivi de l'impact épidémiologique de la vaccination... Cette concertation centralisée serait un instrument privilégié pour piloter la politique vaccinale, tout en lui conférant l'impulsion opérationnelle qui est insuffisante aujourd'hui.
Afin d'ancrer sa mission dans l'action concrète, le comité de suivi du plan national pour la vaccination se réunirait selon un rythme à définir, afin d'évaluer les actions menées (résultats obtenus, efficacité) et de structurer les actions à venir (décision d'actions prioritaires, définition des délais impartis...). Ici, la volonté politique de fédérer les différents acteurs autour d'une même ligne directrice pour obtenir de meilleurs résultats serait clairement affichée.
Il convient de noter que ce comité aurait pour vocation d'être responsable de la participation conjointe des instances compétentes au plan national et non pas de se substituer à ces instances 5 ( * ) .
L'expérience positive de la Belgique, où l'implémentation de la politique vaccinale en Flandres est discutée, suivie et réalisée par une plateforme intermédiaire similaire, conforte cette proposition. (Cette plateforme réunit de la même façon des représentants de tous les acteurs impliqués dans la politique vaccinale.)
Une alternative au plan national pour la vaccination serait de maintenir la vaccination dans les objectifs nationaux de santé publique (cf. objectifs 39 et 42), mais de façon plus insistante et plus opérationnelle.
Les objectifs, désormais fixés par le HCSP, doivent porter non seulement sur les résultats de couverture vaccinale mais également sur les moyens logistiques pour les atteindre : recueil de données, mise en application des recommandations vaccinales, attribution des rôles, délais impartis, vérifications à mettre en oeuvre, ... Ces objectifs pourraient être suivis par un comité, qui aurait le même fonctionnement et le même rôle que celui mis en place dans le cadre du plan national.
Cette efficacité opérationnelle déjà acquise lors de la gestion des crises locales de santé laisse supposer une transposition possible à l'échelle nationale pour les vaccinations en routine.
1.2. DÉCLINAISON RÉGIONALE DU PLAN NATIONAL
Tous les acteurs nationaux et régionaux doivent s'inscrire dans ce projet national. A ce titre, la loi du 9 août 2004 mentionne que : « les objectifs et les plans stratégiques définis au niveau national sont déclinés au niveau régional ou à un niveau territorial approprié en fonction des caractéristiques spécifiques du problème de santé concerné, de ses déterminants ou des conditions de mise en oeuvre des actions. »
Or, aujourd'hui, l'implication des collectivités locales et des régions dans la politique de vaccination est très variable.
Faire figurer la vaccination dans le Plan régional de Santé publique (PRSP) de chaque région permettrait une appropriation homogène du projet sur le territoire.
1.3. « MUSCLER » LE TEXTE DES RECOMMANDATIONS VACCINALES
Récemment, les avis du CTV et du CSHPF relatifs à la vaccination contre les HPV ou contre le rotavirus ont intégré des paragraphes spécifiques, concernant l'éducation et la communication à mettre en place par les médecins et les autorités sanitaires ou encore la création d'un CNR.
Cet élan doit être poursuivi. L'intégration directe dans le texte des recommandations des démarches associées (modalités de suivi, diffusion de l'information, communication) jugées utiles serait le support premier pour la construction d'un plan d'actions par le comité de suivi du plan national.
2. RENFORCER LA PLACE CENTRALE DES MÉDECINS DANS LE DISPOSITIF VACCINAL
Les médecins sont les principaux vaccinateurs. Leur mobilisation, ainsi que celle de tous les professionnels de santé, est essentielle pour la réussite d'un programme de vaccination. Elle repose sur un soutien clair de la part de l'Etat, renforcé par le plan national en faveur de la vaccination.
2.1. CONFIER LE SUIVI DU STATUT VACCINAL AU MÉDECIN TRAITANT
Le suivi du statut vaccinal individuel doit s'affirmer comme une responsabilité du médecin traitant. Son rôle porte sur deux aspects : assurer ou renforcer la protection individuelle de chaque patient et participer à l'obtention des taux requis de couverture vaccinale.
La convention médicale fait déjà mention de la vaccination. Elle précise que le médecin référent participe à la mise en oeuvre des programmes de vaccination. Ce rôle doit être renforcé, afin que le médecin traitant prenne en charge le suivi de chacun de ses patients, veillant à ce qu'il soit à jour de ses vaccinations tout au long de sa vie.
Ceci rentre dans le cadre du renforcement du rôle des professionnels de santé pour l'éducation à la santé, qui est une des cinq priorités citées lors des Etats Généraux de la Prévention (EGP) en 2006.
Pour faciliter ce rôle, plusieurs outils sont à mettre à la disposition du médecin traitant, notamment le Dossier Médical Personnel.
Le lancement du DMP est prévu pour 2008. Ce support servira de base à l'individu et aux médecins pour connaître le statut vaccinal et la date des vaccinations suivantes. De plus, chaque modification du calendrier vaccinal, immédiatement incluse dans le DMP, sans temps de latence contrairement au carnet de santé, sera applicable sans retard facilitant une mise en application rapide des recommandations. Aujourd'hui le lancement du DMP est retardé pour des raisons financières. Il est nécessaire de continuer d'oeuvrer à sa mise en place, tout en lançant les actions favorisant son appropriation par les professionnels de santé et les usagers. Une limite subsiste néanmoins car le patient peut masquer dans le DMP une partie des informations le concernant, dont les vaccinations.
Les logiciels d'aide à la prescription constituent un autre outil potentiel. Ils contribueraient à renseigner les médecins sur les prochaines échéances de vaccination de leur patient. Leur diffusion plus large dans les cabinets médicaux est à étudier.
Un rendez-vous santé à l'âge de 16 ans permettrait au médecin de responsabiliser les jeunes en matière de prévention et de les sensibiliser sur leur statut vaccinal.
Il s'agit d'un âge charnière où les adolescents prennent le relais de leurs parents concernant leur santé. Cet âge est aussi celui du début des rappels décennaux pour le DTP, de la sensibilisation à plusieurs vaccinations : rubéole ou coqueluche s'ils veulent fonder une famille, HPV avec le début de la vie sexuelle, etc. Cette consultation permettrait de faire le point, entre autres, sur les vaccinations, mais devrait intégrer plus largement d'autres mesures de prévention et de dépistage. Elle ne nécessiterait pas le consentement parental, serait gratuite et bénéficierait, pour une efficacité optimale, des enseignements tirés des difficultés actuelles de mise en place de la consultation de prévention à 70 ans.
Enfin, la publication au niveau régional des données de couverture vaccinale et l'envoi direct des résultats aux cabinets de médecins sont à envisager.
L'objectif est de susciter une « compétition » positive entre régions, en stimulant les médecins en charge du statut vaccinal de leur patient.
2.2. RENFORCER ET FACILITER L'INFORMATION DES PROFESSIONNELS DE SANTÉ SUR LES VACCINS
Les objectifs sont les suivants :
• renforcer l'adhésion des professionnels de santé,
• créer un relais officiel facile d'accès de l'information existante,
• diffuser les recommandations et faciliter les pratiques,
• diffuser les moyens de faire évoluer les préjugés possibles sur les maladies infectieuses et les vaccins correspondants.
Le Guide des Vaccinations (à réactualiser chaque année) ou des associations comme InfoVac sont aujourd'hui des sources solides d'information sur les vaccins à l'usage des médecins, même si elles ne suffisent pas.
L'information actuelle et validée doit être regroupée sur Internet via un portail officiel, unique, facilement accessible et aisément identifiable, comme par exemple www.vaccination.fr .
Y seraient regroupés toutes les informations utiles et officielles, les avis, ainsi que des liens vers les sites des instances françaises participant à la politique vaccinale comme l'AFSSAPS, l'InVS... et des acteurs européens (ECDC, EMEA...). Outre les informations avec accès spécifique pour les professionnels de santé, un accès pour le grand public serait aussi disponible. La mise à jour du site et de son contenu serait sous la responsabilité du Comité de suivi du plan national pour la vaccination.
Les médecins auraient la possibilité de s'inscrire pour recevoir un bulletin d'information électronique périodique. Ce bulletin envoyé à intervalles réguliers (par exemple tous les 3 mois), recenseraient les principales actualités sur les vaccins, les nouveaux avis et les nouvelles recommandations, sous forme de synthèses validées par des experts, ainsi que des liens permettant l'accès facile aux textes officiels correspondants.
L'existence de ce site serait relayée au travers des lettres d'information pour les médecins, des publications des syndicats professionnels, etc.
Une étude européenne 6 ( * ) conforte cette recommandation en confirmant la préférence des médecins pour une information électronique, notamment par mail ou via des portails Internet qui leur sont spécifiquement destinés.
Outre la création d'un site Internet, la diffusion d'outils-médecins ou d'argumentaires sur les vaccins, notamment par l'INPES, doit se poursuivre, afin que les vaccinateurs puissent répondre facilement aux questions de leurs patients.
2.3. SOUTENIR LA FORMATION MÉDICALE CONTINUE DES MÉDECINS GÉNÉRALISTES SUR LES VACCINS
Aujourd'hui, les pédiatres ont une formation assez complète sur les vaccins. En revanche, l'offre de FMC sur les vaccins pour les médecins généralistes reste lacunaire, malgré une demande croissante.
Une réforme de la FMC est en cours et devrait être complètement opérationnelle courant 2008. La prévention vaccinale a été identifiée comme thème prioritaire par les Conseils Nationaux de FMC pour la prochaine période quinquennale de formation obligatoire. A l'aide de la future visibilité nationale sur l'offre de FMC dispensée et sur les participants, le Comité de suivi du plan national devra veiller à ce que l'offre de formation envers les médecins généralistes dans le domaine des vaccins ait effectivement été renforcée suite à la réforme.
Par ailleurs, une collaboration entre les pouvoirs publics et les industriels, qui financent une grande partie de la FMC, est à envisager. De plus, l'intervention de médecins et experts du domaine de la vaccination à ces formations permettra un transfert de compétences auprès des jeunes médecins, indispensable notamment pour des pathologies devenues rares aujourd'hui.
3. RENFORCER LA COMMUNICATION SUR LES VACCINS AUPRÈS DU GRAND PUBLIC
Afin de consolider la place majeure conférée à la vaccination dans la politique de santé publique de la France, il devient primordial de relayer un message positif fort, destiné à restaurer la confiance et l'adhésion de la population et à promouvoir pleinement la vaccination.
3.1. RENDRE PLUS ACCESSIBLE L'INFORMATION OFFICIELLE SUR LES VACCINS
Le public est aujourd'hui peu informé, voire désinformé sur les vaccinations. L'objectif prioritaire est de montrer l'existence d'un programme national fort et d'atteindre le grand public par des messages de promotion de la vaccination.
Comme pour les médecins, une information officielle en ligne, validée, regroupée et facilement accessible sur une adresse du type www.vaccination.fr est incontournable. L'adresse de ce portail consacré à la vaccination devra être largement diffusée et surtout mentionnée dans chaque communication officielle sur les vaccins. Le public y reconnaîtra la signature d'un vaste programme national, à l'instar de la campagne bien identifiée du ministère et de l'INPES sur la nutrition, avec le site www.mangerbouger.fr .
Outre le site Internet, l'utilisation des médias et les actions de proximité seront des outils à privilégier.
Les médias (TV, presse, radios, Internet) ont un impact fort et sont souvent utilisés lors des campagnes de santé publique. L'utilisation positive d'images « choc » pourrait rappeler les dangers des maladies à prévention vaccinale, comme cela avait été fait avec succès pour rappeler les dangers de la route, lors des campagnes de la prévention routière.
Des fascicules sur les vaccins pourraient être distribués dans les cabinets médicaux, dans les pharmacies ou encore dans les lieux publics comme le métro.
Enfin, une autre façon de toucher le grand public est d'encourager les initiatives régionales ponctuelles, telles que des expositions ou des semaines consacrées à la vaccination comme c'est le cas chaque année en Franche-Comté. Ces actions pourraient s'inscrire chaque année dans le cadre de la semaine européenne de la vaccination de l'OMS.
3.2. COORDONNER LES ACTIONS DE COMMUNICATION
La mission du comité de suivi du plan national engloberait également la coordination de la communication, afin que les thèmes traités par les différents intervenants (CNAM, DGS, INPES, HAS...) soient recentrés autour d'une même ligne directrice. Cette coordination qui existe déjà aujourd'hui serait poursuivie sous l'égide du comité. L'objectif est d'adapter la communication à l'état d'avancement des objectifs du plan national pour la vaccination.
Cette mission de coordination comprendrait entre autres la répartition et la synchronisation de la communication entre les différentes instances et la gestion d'un budget annuel de communication sur les vaccins, spécifiquement alloué à ce thème.
A titre indicatif, la loi du 9 août 2004 rapporte que l'INPES a pour mission, entre autres, « de mettre en oeuvre, pour le compte de l'Etat et de ses établissements publics, les programmes de santé publique ». Est ici laissé au ministre le choix d'un éventuel regroupement de la communication au sein de l'INPES ou entre plusieurs acteurs comme c'est le cas actuellement (en accord avec les modalités de communication envisagées par le comité de suivi du plan national).
3.3. RÉPONDRE AUX INTERROGATIONS DES FRANÇAIS AVEC TRANSPARENCE
Ici, les objectifs de la communication étatique sont les suivants :
• valoriser l'intérêt de la vaccination,
• rassurer avec une information officielle objective et relativiser les difficultés rencontrées,
• redonner confiance dans la transparence d'information.
Deux niveaux sont à aborder dans l'éducation à la vaccination : l'éducation liée au traitement préventif (vaccin lui-même, ses effets...) et l'éducation à la maladie dans ses aspects médicaux et sociaux (son incidence, sa transmission, sa gravité, le fait que les adultes peuvent la transmettre aux enfants...). Les thèmes à aborder prioritairement sont les suivants :
• les succès de la politique vaccinale en France, comme dans les pays proches parfois plus en avance,
• la balance bénéfice/risque du vaccin, chiffres à l'appui, dans ses dimensions individuelle et collective,
• la gravité des maladies à prévention vaccinale, aujourd'hui quelque peu oubliée, et les risques éventuels pour l'adulte.
C'est à l'aide de données chiffrées et validées que l'Etat pourra répondre aux questions des Français sur ces sujets.
Les pouvoirs publics devraient ainsi contrebalancer les messages incomplets des médias ou des lobbies anti-vaccinaux, qui mettent l'accent sur les aspects négatifs, sans évoquer les conclusions scientifiques réfutant des rumeurs ou des faits avancés et non démontrés. La gestion d'informations contradictoires dans le champ de la santé en général, et pour les vaccinations en particulier, est ici un enjeu essentiel.
Enfin, là encore, la publication des données de couverture vaccinale dans la presse régionale et des objectifs à atteindre (avec la justification rationnelle du choix de ces objectifs) est un excellent moyen de susciter une compétition positive entre régions.
Cela permettra également une meilleure sensibilisation de la population sur l'importance de connaître son statut vaccinal propre et de mettre à jour son calendrier vaccinal personnel.
3.4. COLLABORATION AVEC LES INDUSTRIELS POUR LA COMMUNICATION SUR LES VACCINS
Pour la communication sur les vaccins nouvellement recommandés (et uniquement dans ce cas), un apport financier de la part des industriels pourrait permettre une communication adaptée à plus grande échelle.
Cette collaboration présente un intérêt commun pour les deux parties : la diffusion plus rapide du nouveau vaccin dans la population concernée. Pour l'Etat, l'enjeu de santé publique est non négligeable car cela permettrait une mise en application de la recommandation vaccinale plus rapide qu'actuellement. Quant aux industriels, l'intérêt commercial est manifeste.
Quelque soit le thème abordé, la cohérence des messages reste importante aux yeux du public. Qu'il y ait une collaboration ou non avec les industriels pour la communication, une information réciproque en amont des campagnes serait nécessaire. Les industriels informeraient la DGS de leurs actions de communication et la DGS pourrait en faire de même. Cela permettrait de renforcer l'impact des messages, en communiquant harmonieusement sur les mêmes sujets. Le bénéfice supplémentaire est la possibilité pour les industriels d'anticiper les stocks de vaccins nécessaires.
4. AMÉLIORER LE RECUEIL DES DONNÉES DE COUVERTURE VACCINALE ET D'ÉPIDÉMIOLOGIE
4.1. VALORISER LES RÉSEAUX DE SURVEILLANCE ÉPIDÉMIOLOGIQUE ET DE VEILLE SANITAIRE
Le réseau de surveillance épidémiologique en France est bien structuré et très actif, notamment grâce au travail de l'InVS, qui joue en France un rôle unique en comparaison du reste de l'Europe (excepté le Royaume-Uni). Les données ainsi récoltées sont la base de la politique vaccinale et de son évaluation. Par ailleurs, ces dernières années les données médico-économiques, analysées par l'InVS, sont devenues partie intégrante des stratégies vaccinales.
Un effort de moyens doit être fait à l'attention des structures concernées afin de renforcer la qualité de pilotage de la politique vaccinale par les pouvoirs publics. L'objectif final est double : disposer de bases de données épidémiologiques plus larges, assurant une meilleure vision de l'impact de la vaccination, et permettre des études médico-économiques sur les ratios coût/bénéfice et coût/efficacité dans la population.
Chaque réseau de surveillance épidémiologique, microbiologique et clinique doit pouvoir obtenir une reconnaissance de son rôle stratégique.
Cela passe par une structure et un financement pérenne, notamment pour les GROG et les CNR, qui restent en difficulté malgré les récents financements des CNR. De même, le financement des activités de surveillance dans les établissements hospitaliers doit être assuré chaque année (dans les MIGAC).
L'InVS, quant à lui, intervient de plus en plus pour les aspects médico-économiques sans en avoir aujourd'hui les compétences suffisantes en interne. Il serait donc utile, pour bâtir les stratégies vaccinales de demain, de renforcer leur équipe avec un biomathématicien ou un économiste de la santé. Cela servira de plus à mesurer précisément l'intérêt du basculement d'une partie du budget curatif vers le budget préventif.
4.2. INCITER LES MÉDECINS À PARTICIPER ACTIVEMENT À LA SURVEILLANCE
Susciter la participation des médecins à la surveillance des maladies est nécessaire pour réduire la sous-notification actuelle, et cela passe par la valorisation de leur contribution.
Cette valorisation peut se matérialiser par la publication des données reportées et par des retours individuels faits aux médecins à partir de ces données, sous forme de bulletins périodiques.
Comme pour la publication des données de couverture vaccinale, le but est que les médecins « voient » leur contribution, ce qui susciterait une meilleure implication. Le GROG fait déjà cela en envoyant un bulletin d'information hebdomadaire aux membres de son réseau ; il conviendrait de généraliser cette pratique.
Les contrats de santé publique (CSP) incarnent une autre possibilité d'incitation au report pour les médecins. En effet, un CSP prévoit une rémunération forfaitaire des professionnels de santé, en échange d'un engagement individuel sur des actions de prévention, entre autres 7 ( * ) . Cela pourrait être utilisé pour encourager l'engagement des médecins libéraux dans des actions de report de données épidémiologiques sur les maladies à prévention vaccinale. Un tel CSP serait défini au niveau régional (par l'URCAM concerné, dans les régions où la sous-notification semble importante) et pourrait comprendre des actes liés à la politique vaccinale dans sa globalité (acte de vaccination, surveillance, pharmacovigilance...).
Enfin, pour les maladies à déclaration obligatoire, la déclaration papier étant considérée comme peu pratique par certains professionnels de santé, une déclaration sous format informatique est à envisager, étant donné l'informatisation grandissante des structures médicales.
4.3. RENDRE PLUS EXHAUSTIF LE SUIVI DE LA COUVERTURE VACCINALE
Le suivi de la couverture vaccinale doit évaluer de manière fine et la plus exhaustive possible l'impact des stratégies vaccinales. Le dispositif actuel de recueil est sous-dimensionné. Les données sont trop fragmentées et incomplètes.
Plusieurs réflexions à ce sujet sont en cours et il est important de suivre leur évolution. Tout d'abord un coordinateur de programme pour la couverture vaccinale, recruté à l'InVS, recense les différentes sources de données possibles et leur pertinence. L'InVS doit être assuré d'avoir les moyens de poursuivre cette exploration.
En outre, le très récent Institut des Données de Santé, même s'il ne permet pas encore de mesurer l'effet du partage des données des régimes obligatoires d'Assurance Maladie et des complémentaires de santé, pourrait devenir à terme un outil très intéressant. Il serait instructif d'engager conjointement entre l'IDS et l'InVS des groupes de réflexion sur l'exploitation possible de ces données de remboursement pour une évaluation plus exhaustive de la couverture vaccinale. Une possible association de l'InVS aux membres actuels de l'IDS est aussi à étudier.
D'autres dispositifs sont envisageables, comme le renforcement d'actions au niveau régional par un outil d'alerte en temps réel (un des objectifs de l'InVS). Par exemple, un outil mis en place dans les pharmacies, en collaboration avec la CNAM, permettrait de suivre en temps réel la consommation de vaccins, tout en renseignant le profil de la personne à vacciner et la raison de la vaccination.
4.4. ANTICIPER LES BESOINS DE DONNÉES
L'objectif est ici la collecte de données spécifiques, nécessaires en amont et en aval des recommandations vaccinales, que ce cela soit pour la recherche, le bilan d'une situation épidémiologique précise ou le suivi long terme d'une vaccination. Connaître les caractéristiques d'une population avant la vaccination (incidence de la maladie, incidence en population non vaccinée des potentiels effets indésirables attendus après vaccination, ...) permet entre autres d'appréhender objectivement l'impact d'une vaccination. Or le recueil est dit « passif » aujourd'hui, c'est-à-dire volontariste et non sollicité par une structure de l'Etat sur des items précis.
Dans le cadre du plan national, le comité de suivi pourrait prendre en charge ce rôle de coordonnateur pour recenser les besoins de données et obtenir la contribution de chacune des instances.
Dans ce même objectif, la proposition du CSIS de « développer, en France, des outils épidémiologiques de référence », pour une évaluation plus systématique des bénéfices et des risques de l'utilisation des produits de santé, est à approfondir, voire concrétiser.
5. RENFORCER L'ATTRACTIVITÉ DE LA FRANCE POUR LA RECHERCHE ET LA PRODUCTION DE VACCINS
Il est aujourd'hui nécessaire de créer un environnement plus attractif pour la production et la recherche dans le domaine des vaccins, afin de garantir aussi bien le choix dans l'approvisionnement de vaccins que l'expertise scientifique de la France. Cela est valable pour les vaccinations de routine, comme pour les situations de crise sanitaire.
5.1. FAVORISER LES COLLABORATIONS PUBLIC / PRIVÉ
Favoriser les démarches de collaboration public/privé constitue une façon de rendre la France plus attractive à la fois pour les chercheurs du public et pour les industriels.
La continuité des projets de recherche depuis la recherche fondamentale jusqu'au développement industriel serait ainsi assurée. Les deux parties interactives publiques et privées seraient alors plus à même de mener à bien leurs projets, avec un risque moindre de devoir abandonner pour les uns ou de devoir aller chercher l'innovation ailleurs pour les autres.
A noter que ces réflexions ne sont pas spécifiques au domaine de la biologie mais sont applicables aux autres Sciences et Technologies.
Trois propositions sont envisageables pour développer ces collaborations public / privé et générer des projets plus aboutis et plus attractifs pour les industriels (voir annexe 12) :
• Multiplier les opportunités de faire se
rencontrer les mondes de la recherche et de l'entreprise.
La
création de pôles de compétitivité comme
Lyonbiopôle doit être favorisée, comme la mise en place de
grandes plateformes technologiques accessibles à l'ensemble des acteurs
académiques et industriels ou la création de structures mixtes de
recherche soutenues par des ministères (recherche, santé et
industrie).
• Valoriser la recherche académique
tournée vers le développement.
Trois propositions
peuvent être faites : inventer une manière de mieux soutenir
les chercheurs développeurs pour faciliter les étapes de
pré-industrialisation de nouveaux produits, faire en sorte que la
spécificité de ces chercheurs développeurs soit reconnue
par leurs pairs et valorisée en terme de carrière et enfin
trouver des solutions pour permettre aux start-ups d'atteindre une
maturité industrielle pour déployer leurs programmes de recherche
appliquée.
• Simplifier pour l'entreprise l'accès à la recherche en poursuivant les initiatives visant à créer un guichet unique.
5.2. AMÉLIORER L'ACCÈS DES VACCINS AU MARCHÉ
Le développement d'un vaccin, souvent le fruit d'une innovation technique, devrait s'accompagner d'une amélioration de leur mise à disposition. L'objectif ici est de raccourcir les délais entre l'autorisation de mise sur le marché d'un vaccin et l'obtention de son remboursement, délai réglementaire fixé à 180 jours 8 ( * ) . Ce délai est couramment dépassé pour les vaccins, à cause de l'étape supplémentaire des recommandations.
L'établissement dès le dépôt du dossier d'un calendrier prévisionnel et de critères clairs prédéfinis, connus de tous, nécessaires à l'évaluation du dossier, contribuerait à l'optimisation et à la mise en transparence de ce processus.
De plus, les industriels expriment une demande forte d'un dialogue constructif avec les instances intervenant dans ces processus. Par exemple, lorsqu' un avis défavorable (non recommandation d'un vaccin) se dessine du fait d'études médico-économiques peu propices à l'implantation d'une stratégie vaccinale à large échelle, les industriels demandent à être entendus avant la décision rendue, afin d'apporter des éléments de discussion voire une négociation sur les prix.
5.3. RELANCER LA RECHERCHE CLINIQUE
Effectuer la recherche clinique en France permet au corps médical français de rester concerné par les nouveaux vaccins grâce à un processus participatif.
Or, aujourd'hui, de moins en moins d'études cliniques sont réalisées sur le territoire français. Les difficultés que les industriels rencontrent sont essentiellement liées à la structure du système de soins (les médecins ambulatoires et hospitaliers sont dispersés sur le territoire) et à la culture (les médecins, en particulier les généralistes, ont davantage une vocation de soignant que de chercheur ; de plus, les patients, plus sensibles à la notion de risque que dans d'autres pays, sont peu enclins à participer aux essais). Dans un premier temps, faciliter les essais cliniques en France passe donc par une réforme structurelle.
Une structuration en réseaux, regroupant des médecins volontaires, habitués à participer aux essais cliniques, rendrait la France plus attractive pour les études cliniques.
Cette organisation montre déjà de bons résultats aux Etats-Unis, où les médecins investigateurs sont répertoriés par la FDA et organisés en centres d'essais cliniques pluridisciplinaires (liste accessible sur Internet).
Par ailleurs, afin de consolider l'expertise française, les médecins doivent relever le défi de l'ouverture européenne et participer à des projets de recherche clinique européens.
Ils pourront ainsi pallier le faible nombre d'essais cliniques en France, consolider leur expertise et en faire bénéficier leurs collègues français. Ils pourront de plus partager leur expérience avec des collègues étrangers et avoir une visibilité internationale. Le 7 ème PCRD de la Commission Européenne offre par exemple une possibilité de réalisation de projets de recherche clinique de grande envergure.
6. RÉFORMES À LONG TERME
Les paragraphes précédents ont souligné la nécessité de débuter dès à présent des actions de promotion de la vaccination, et plus largement de la prévention. Mais il convient d'amorcer en parallèle une réflexion sur les mesures à long terme à engager.
6.1. INCULQUER EN FRANCE UNE CULTURE DE LA PRÉVENTION
La culture de la prévention et de conscience collective en matière de santé se forme dès le plus jeune âge et doit donc être inculquée plus systématiquement à l'école.
Les textes existants prévoient l'enseignement des règles d'hygiène à l'école primaire 9 ( * ) : ils doivent donc être appliqués, grâce à une participation active du corps enseignant, soutenue par le rectorat. Or aujourd'hui, ces actions ne sont pas systématiquement mises en place à l'école et résultent plutôt d'initiatives individuelles.
Il en est de même pour les notions de vaccination (et de protection qu'elle confère) et de responsabilité individuelle et collective en matière de santé, qui doivent théoriquement être enseignées au collège.
Auparavant, les enseignants doivent être formés aux enjeux de la prévention et de la promotion de la santé, afin qu'ils puissent être le relais de ces messages auprès des jeunes, en cherchant à développer durablement la conscience de santé publique et collective. Les partenaires de ces actions sont les médecins scolaires, même s'ils sont aujourd'hui insuffisamment nombreux, et les infirmières scolaires.
6.2. AMÉLIORER L'ENSEIGNEMENT DES VACCINS À L'UNIVERSITÉ DE MÉDECINE
La vaccinologie est devenue une spécialité à part entière justifiant d'être considérée comme telle, avec ses dimensions propres et ses composantes immunologique, clinique, épidémiologique et de santé publique.
Des cours spécifiques sur les vaccins sont à intégrer dans le cursus de 2 ème cycle des études universitaires de médecine.
Une formation structurée sur les vaccins, dans le cadre de cours spécifiques, formerait les médecins à mieux appréhender les enjeux de la vaccination et renforcerait leur adhésion. Cet enseignement comporterait à la fois des notions générales comme l'épidémiologie, la santé publique... et des notions très concrètes comme le geste vaccinal, les évènements indésirables potentiels, les risques des maladies pédiatriques chez les adultes, etc. Il pourrait figurer aux Epreuves Classantes Nationales (ancien concours de l'Internat), concernant ainsi de façon obligatoire l'ensemble des étudiants en médecine et en pharmacie.
Cette formation renforcée est d'autant plus nécessaire qu'avec la disparition de certaines maladies, l'expérience clinique qu'avaient acquise sur le terrain les vaccinateurs de la génération précédente se perd peu à peu.
La possibilité de modules sur la vaccinologie non obligatoires mais fortement conseillés aux praticiens de ville en 3 ème cycle pourrait aussi être étudiée.
Plus généralement, la démarche de santé publique, qui vise à développer une approche collective des problèmes de santé, doit être plus présente dans la culture des jeunes étudiants en médecine, et pas uniquement le face à face entre le soignant et le patient. Là encore, un groupe de travail conjoint entre le comité de suivi du plan national et les responsables d'universités devrait se pencher sur ces aspects.
6.3. CONTINUER LES ACTIONS À DIMENSION EUROPÉENNE
La politique vaccinale se limitant de moins en moins à nos frontières, il est impératif que la France continue à participer aux grandes démarches européennes sur les vaccins.
La présence en France d'experts compétents justifie grandement la participation du pays aux réflexions internationales sur l'épidémiologie, les stratégies vaccinales, ou d`autres sujets. Ceci doit être poursuivi et aura comme bénéfice d'améliorer la visibilité de la France à l'international. Des projets en cours, comme le projet VENICE de la Commission Européenne, la participation effective à des groupes de travail européens (ECDC, EMEA) ou la construction de la pharmacovigilance à l'échelle européenne, sont d'excellents exemples d'interactions que la France doit créer ou conserver.
INTRODUCTION
SYNTHESE DU CHAPITRE
• L'OPEPS a souhaité dresser un bilan de la politique vaccinale française afin d'appréhender les moyens dont le pays dispose pour lutter contre le risque infectieux, que ce soit pour la vaccination de routine ou dans le processus de gestion de crise sanitaire. Ce bilan tient également compte de la désaffection du grand public face à la vaccination.
• ALCIMED a accompagné l'OPEPS dans cette démarche au travers d'une évaluation objective et de l'élaboration de recommandations, en consultant les données bibliographiques accessibles ainsi que l'ensemble des acteurs du secteur.
• Des experts de la vaccination ont été associés à cette étude et ont participé à la réflexion stratégique.
1. CONTEXTE DE L'ÉTUDE
En France, la politique vaccinale, élaborée par le ministre de la Santé, est un processus dynamique en constante évolution, tenant compte des progrès réguliers portant sur les connaissances épidémiologiques ou les technologies du vaccin. Comme dans le reste du monde, elle a permis des avancées majeures dans la lutte contre les maladies infectieuses.
Simultanément, on constate depuis quelques années une désaffection du grand public, préoccupé beaucoup plus par les questions de sécurité sanitaire liées au vaccin, que par les risques d'infection ou de transmission des maladies, donnant lieu à une stagnation des taux de couverture de certaines vaccinations.
En 2007, trois ans après la loi du 9 août 2004 relative à la politique de santé publique, l'OPEPS, dont la mission est d'éclairer le Parlement sur l'efficacité et le coût économique et social des politiques de santé, a choisi de réaliser une étude sur la politique vaccinale de la France. L'objectif est d'appréhender les moyens dont le pays dispose pour lutter contre les risques infectieux, que ce soit dans la vaccination de routine ou dans les processus de gestion de crises sanitaires.
Trois sujets seront approfondis :
• les résultats sanitaires de la politique vaccinale menée par la France,
• les capacités de la recherche et de l'industrie pharmaceutique françaises à découvrir et à produire de nouveaux vaccins,
• ainsi que les raisons de la méfiance des Français vis-à-vis des vaccins et les moyens de restaurer la confiance.
2. MÉTHODOLOGIE
2.1. DÉROULEMENT DE L'ÉTUDE
Une méthodologie en 4 phases successives a été mise en place par ALCIMED pour mener cette étude :
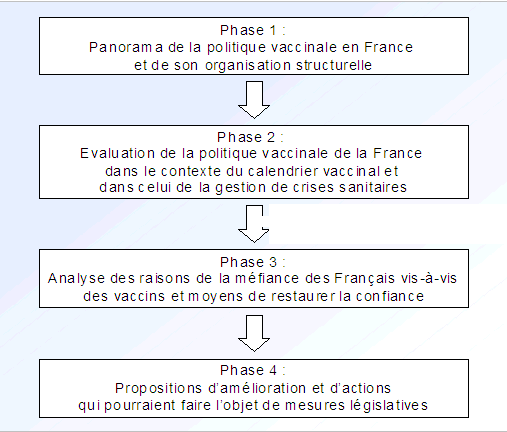
Figure 1. Phases chronologiques de l'étude
.
La phase de panorama (phase 1) a permis d'appréhender les bases de la politique vaccinale en France et d'identifier les acteurs principaux, afin de préparer l'évaluation de façon pertinente. Elle s'est voulue suffisamment exhaustive pour tenir compte des différents maillons susceptibles de mettre en péril la politique vaccinale. La phase d'évaluation (phase 2) a visé à analyser l'efficacité de la politique vaccinale de la France à la fois dans le contexte du calendrier vaccinal et dans celui des crises sanitaires et risques émergents. La phase 3 a traité plus spécifiquement du niveau d'adhésion de la population, dont les professionnels de santé, à la vaccination, ainsi que des raisons de leur méfiance. Enfin, la phase 4 visait à faire une synthèse des points clés issus de l'analyse et à bâtir des recommandations répondant aux points d'amélioration identifiés.
Suite à l'analyse d'ALCIMED, le rapport a été construit autour des grands rôles de la politique vaccinale : la R&D et la place des industriels, la place de l'Etat, la place des professionnels de santé et la place du grand public. De plus, un chapitre spécifique est consacré à la gestion des crises sanitaires.
2.2. MÉTHODOLOGIE POUR L'ÉVALUATION
La phase d'évaluation, afin d'être conduite de façon rigoureuse, ordonnée et objective, a abordé successivement 4 niveaux : les résultats, la logistique, les moyens humains et financiers, et les processus décisionnels. Quant à l'évaluation des processus de crises, deux niveaux ont été envisagés : les crises sanitaires locales et les risques émergents de crises nationales (voire européennes ou mondiales).
En outre, l'évaluation s'appuie sur des données qualitatives et quantitatives, systématiquement comparées à une valeur cible ou une référence.
Les valeurs cibles choisies permettent d'évaluer la situation de la France par rapport à sa dynamique de progrès (comparaison par rapport à un objectif que la France s'est fixée). Si aucun objectif n'est applicable, ce sont les progrès temporels qui sont mesurés (comparaison de la même donnée sur les années précédentes).
Les valeurs cibles permettent également une comparaison internationale : lorsque cela est pertinent, les chiffres pour la France sont comparés aux valeurs atteintes dans d'autres pays.
2.3. OUTILS
Pour réaliser cette étude, ALCIMED s'est appuyé sur une analyse bibliographique (annexe 2) et sur de nombreux entretiens avec des experts du secteur et des acteurs du terrain (annexe 3).
Pour accompagner l'OPEPS dans sa démarche, ALCIMED a également réuni un comité d'experts, avec lesquels plusieurs réunions de travail ont été organisées.
Sa composition était la suivante :
• le professeur Catherine Weil-Olivier, ancien chef du service de pédiatrie de l'hôpital Louis Mourier (Hauts de Seine). Le Pr. Weil-Olivier est également membre depuis 2002 du Comité Technique des Vaccinations (CTV) à la Direction Générale de la Santé et présente en tant qu'expert au sein de nombreux groupes de travail sur la vaccination en France et en Europe.
• le professeur François Denis, vice-président du CTV et membre titulaire de l'Académie Nationale de Médecine,
• et le professeur Pierre Van Damme, directeur du centre d'évaluation de la vaccination à l'université d'Anvers (Belgique) et membre du Conseil Supérieur d'Hygiène belge.
CHAPITRE
1
LE VACCIN
SYNTHESE DU CHAPITRE
• Les vaccins ont deux caractéristiques intrinsèques majeures :
I. ce sont des produits issus du vivant, ce qui implique des contrôles de qualité au cours de la fabrication et un suivi post-AMM plus strict que pour un autre médicament,
II. ils sont inoculés à des personnes saines, ce qui implique que le rapport bénéfice/risque des vaccins est perçu comme faible par rapport aux médicaments classiques.
• Le vaccin bénéficie d'un développement exponentiel des connaissances en immunologie et en biotechnologie (par exemple l'utilisation de la génétique « reverse »).
• L'innovation en matière de vaccins comprend à la fois la découverte de nouveaux vaccins, comme récemment ceux contre le rotavirus ou les HPV, mais concerne aussi la composition des vaccins, leur mode d'administration, l'identification des populations à vacciner ainsi que le développement de combinaisons de plusieurs vaccins.
• Les vaccins sont à l'origine de succès spectaculaires dans l'endiguement voire l'éradication de maladies infectieuses mortelles et constituent en cela un réel enjeu national de santé publique.
• A moyen et long terme, plusieurs dizaines de nouveaux vaccins vont voir le jour contre des maladies telles que l'hépatite C et E, ou la mononucléose, mais aussi des maladies plus spécifiques du Tiers Monde (paludisme, dengue,...).
1. LES SPÉCIFICITÉS DU VACCIN
Un vaccin prophylactique est différencié des autres médicaments par le fait qu'il est :
• un médicament biologique vivant,
• le plus souvent administré à une population saine, ce qui implique une perception plus faible de la balance bénéfice/risque que pour les autres médicaments.
Ces spécificités induisent des contraintes réglementaires et des contrôles stricts lors de la fabrication et après la mise sur le marché.
Un vaccin prophylactique est une préparation à base d'antigènes, dont l'inoculation à un sujet réceptif induit une réponse immunitaire protectrice, spécifique d'un agent infectieux donné. Outre l'antigène, le vaccin est constitué de plusieurs composants (figure 2).
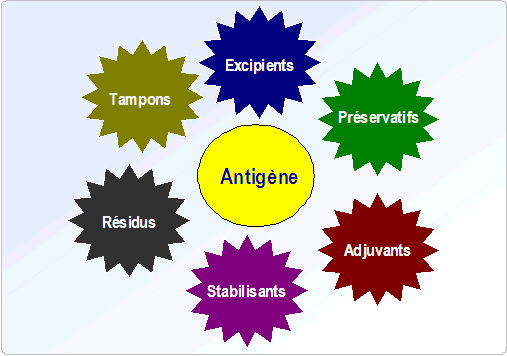
Figure 2. Composition d'un vaccin
Certains composants permettent d'améliorer l'immunogénicité et tous sont susceptibles d'entraîner des effets secondaires (exemple : adjuvants).
La vaccination est un geste préventif qui a pour but essentiel de protéger l'individu lui-même ( bénéfice individuel ). Certaines vaccinations, outre le bénéfice direct pour l'individu vacciné, permettent de limiter la transmission de l'agent infectieux visé et de réduire le nombre de personnes susceptibles de faire progresser la maladie dans la population générale. Il s'agit alors du bénéfice collectif de la vaccination, qui amplifie les bénéfices attendus d'une vaccination large d'une population. Son intérêt en terme de santé publique est de ce fait très important.
Le vaccin prophylactique est inoculé à des sujets sains.
L'acceptabilité n'est donc pas la même que pour un traitement curatif : le vaccin se doit d'avoir une tolérance optimale tout en étant aussi efficace que possible (immunisation active et durable). Le sujet à vacciner, après information, doit mettre en balance, d'une part la protection que lui confère le vaccin contre une maladie généralement grave, même s'il aurait pu ne jamais contracter la maladie, et d'autre part le risque d'effets indésirables auquel il s'expose. Il s'agit de la balance bénéfice/risque. Les instances d'enregistrement (l'EMEA en Europe) et l'Etat, à l'échelle de sa population, se doivent de rechercher une minimisation du risque pour une efficacité optimale.
La perception de la balance bénéfice/risque pour les vaccins est plus faible que pour un traitement curatif.
En effet, les bénéfices d'un vaccin sont invisibles dans la plupart des cas, puisque du fait de la vaccination le sujet ne contractera pas la maladie ou évitera ses complications. Par conséquent, un potentiel effet secondaire est le seul effet visible de la vaccination (tableau I).

TABLEAU I. COMPARAISON ENTRE TRAITEMENT PRÉVENTIF ET CURATIF
La balance bénéfice/risque est par ailleurs un processus dynamique dans le temps : la non acceptabilité des événements indésirables est inversement proportionnelle au succès d'une politique vaccinale. Plus la fréquence d'une maladie infectieuse (et de ses complications) décroît, plus les évènements indésirables liés ou non à la vaccination sont remarqués et décriés. En effet, quand la maladie est souvent devenue virtuelle et oubliée du public, les effets indésirables restent les seuls effets visibles (figure 3).
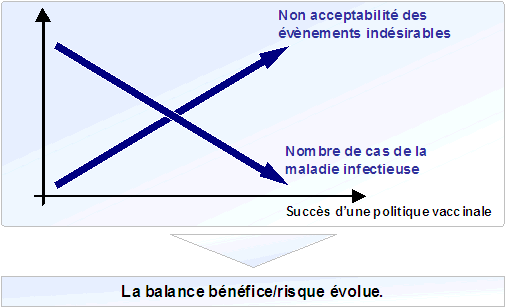
Figure 3. Dynamique de la balance bénéfice/risque
La surveillance post-AMM (Autorisation de Mise sur le Marché) sera donc plus poussée que pour tout autre médicament, et la tolérance et l'efficacité seront par exemple étroitement contrôlées en population générale, tant que le vaccin sera utilisé.
Ces contrôles s'ajoutent aux contrôles réguliers pratiqués lors de la fabrication des vaccins, afin d'assurer la qualité et la reproductibilité des lots.
2. HISTORIQUE DES VACCINS
Depuis la découverte du premier vaccin en 1796 (contre la variole), les progrès techniques ont été nombreux et le rythme d'introduction de nouveaux vaccins n'a cessé de croître. Aujourd'hui, ce rythme se stabilise, mais les connaissances immunologiques et en biotechnologie continuent de progresser et laissent entrevoir la découverte de nouveaux vaccins.
2.1. LES VACCINS D'HIER À AUJOURD'HUI
Le premier vaccin découvert fut celui contre la variole à la fin du 18ème siècle. Puis il fallut attendre un siècle avant l'apparition de nouveaux vaccins, tels que ceux contre le choléra, la typhoïde ou la peste. C'est ensuite dans la première moitié du 20 ème siècle que furent découverts nos vaccins obligatoires (BCG, diphtérie, tétanos,...).
Progressivement, le rythme d'introduction de nouveaux vaccins s'est accru.
Au début, il y a environ 200 ans, on découvrait 1 nouveau vaccin tous les 50 ans. Puis au cours du 20 ème siècle, 1 nouveau vaccin tous les 4 ans a fait son apparition. Dans les 10 dernières années, le rythme a été très soutenu : environ 1 nouveau vaccin par an. Aujourd'hui, au total, 55 vaccins sont accessibles en France.
Ce rythme a désormais atteint un palier.
Le tableau II résume la chronologie des vaccins à partir des années 40.
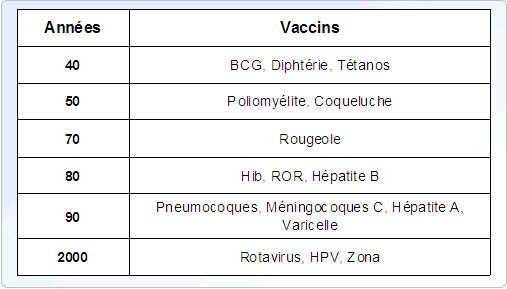
TABLEAU II. CHRONOLOGIE DES VACCINS
2.2. PROGRÈS TECHNIQUES
La vaccinologie profite aujourd'hui des avancées majeures en immunologie et biotechnologie, avec en particulier la découverte de la génétique « reverse » qui révolutionne la conception des vaccins.
Au cours des 20 dernières années, les vaccins ont connu une croissance technique exponentielle. Le principe Pasteurien - principe fondateur - reste en vigueur : l'isolement d'une fraction antigénique à partir d'un agent infectieux est considéré comme performant.
La croissance technique a été rendue possible grâce aux progrès importants en immunologie, biochimie, biologie moléculaire et microbiologie. La vaccinologie utilisera désormais de plus en plus les avancées les plus récentes de la recherche fondamentale (technologies basées sur l'ADN recombinant, la génomique, la protéomique...). La génétique dite « reverse » révolutionne la conception et la fabrication des vaccins : les chercheurs partent du génome pour reconstituer une fraction antigénique, au lieu de partir des protéines inactivées pour isoler le gène en cause. Dans le cas d'un virus, ils procèdent à un réassortiment entre le matériel génétique sélectionné sur ce virus provenant des cas humains et celui d'un virus de laboratoire. Le virus qui en résulte, reconnu par le système immunitaire humain, provoque ainsi une réaction immunitaire sans être pathogène. Ceci devrait permettre de gagner un temps considérable sur le développement des vaccins et le scénario le plus optimiste évoque une réduction du temps par 5 (2 ans au lieu de 10 ans de développement).
Les avancées scientifiques concernent plusieurs aspects du vaccin : la composition, l'administration, l'identification des populations à vacciner (« ciblage »)...
Par exemple, de nouveaux adjuvants, différents de l'aluminium classique, assurent une meilleure efficacité immunologique pour une charge antigénique moindre.
Les procédés de fabrication mis au point garantissent toujours plus la qualité et la sécurité des vaccins.
Certains nouveaux vaccins utilisent de nouvelles voies d'administration : transcutanée ou nasale par exemple. Les technologies attendues dans un futur proche sont, entre autres, les aérosols, les injecteurs sous pression ou encore les timbres vaccinaux.
Le principe d'immunité de groupe s'appuie sur le bénéfice collectif indirect des vaccinations pour les groupes de population non vaccinés, et remonte à une quinzaine d'années. Les nouvelles stratégies d'identification des populations à vacciner reposent sur des connaissances scientifiques (séro-épidémiologie) et non plus empiriques.
Enfin, des progrès considérables sont réalisés dans le domaine des vaccins thérapeutiques , ayant pour cible des pathologies telles que le sida, certains cancers ou la maladie d'Alzheimer. Il n'est pas exclu que cela ait un impact sur les vaccins prophylactiques ou sur la perception du vaccin comme produit de haute technicité par la population, mais il est encore trop tôt pour le constater, ceux-ci n'ayant pas encore suffisamment d'impact au quotidien.
Les derniers vaccins introduits ont bénéficié de ces avancées techniques.
Parmi eux se trouvent :
• l'association Rougeole-Rubéole-Oreillons-Varicelle
• le vaccin conjugué contre les méningites A, C, Y et W 135
• le vaccin contre le Zona
• le vaccin contre les infections à rotavirus, responsables de diarrhées sévères chez le nourrisson
• le vaccin contre les infections à papillomavirus humains 16 et 18 (HPV), responsables d'au moins 70% des cancers du col de l'utérus
2.3. LES FUTURS VACCINS
A l'heure actuelle, plusieurs centaines de projets de recherche sur des nouveaux vaccins sont en cours dans le monde et ils laissent entrevoir, à moyen et long terme, des découvertes importantes dans le domaine des vaccins.
En effet, le risque émergent de maladies comme la grippe aviaire ou le SRAS (Syndrome Respiratoire Aigu Sévère) stimule la recherche. Le développement de vaccins contre la grippe aviaire a par exemple stimulé l'utilisation de nouveaux adjuvants.
A moyen terme (entre 3 et 10 ans), les vaccins qui pourraient voir le jour concernent 10 ( * ) :
• le virus de l'hépatite C et de l'hépatite E
• le virus Epstein Barr, responsable de la mononucléose
• la bactérie Borrelia burgdorferi , responsable de la maladie de Lyme
• la bactérie Helicobacter pylori , responsable de l'ulcère et du cancer gastrique
• le cytomégalovirus
• l'herpès simplex
• le méningocoque de groupe B
• les staphylocoques, les streptocoques...
Mais également des nouveaux vaccins :
• contre la tuberculose
• contre la grippe
• et contre des maladies majeures du Tiers Monde pour lesquels les moyens de prévention actuels ne sont pas efficaces : paludisme, dengue...
A long terme (plus de 10 ans), les vaccins attendus concernent :
• l'infection par le VIH
• les Chlamydiae
• la toxoplasmose
• le virus respiratoire syncytial, responsable de bronchiolites
• les Pseudomonas aeruginosa , bactéries altérant gravement les poumons des patients atteints de mucoviscidose
3. LES SUCCÈS DE LA VACCINATION
La vaccination est une arme puissante dans la lutte contre les maladies infectieuses. Elle a permis des résultats spectaculaires à l'échelle nationale et mondiale, notamment la réduction considérable de la mortalité et des complications liées à certaines maladies, et parfois même, l'arrêt de la circulation des agents infectieux en cause.
3.1. QUELQUES CHIFFRES CLÉS
Tout programme de vaccination a trois objectifs possibles : la réduction du fardeau de la maladie, l'élimination de la maladie ou l'éradication de l'agent infectieux responsable de la maladie.
Aujourd'hui, la vaccination, c'est... 11 ( * )
• 3 millions de vies sauvées chaque année à travers le monde,
• 750 000 enfants sauvés de l'infirmité chaque année,
• une trentaine de maladies infectieuses, pour lesquelles un vaccin existe,
• l'éradication totale de la variole,
• trois régions du monde (au sens de l'OMS, Organisation Mondiale de la Santé) certifiées indemnes de poliomyélite : la zone des Amériques en 1991, le Pacifique occidental en 2000 et l'Europe en 2002,
• le recul de la diphtérie et du tétanos dans la majeure partie du monde industrialisé,
• et bien d'autres succès (coqueluche chez le jeune enfant, syndrome de rubéole congénitale, ...).
La vaccination a permis d'éviter - efficacement, en toute sécurité et à un coût favorable - plus de maladies et de décès liés à des agents pathogènes que toute autre action humaine de santé publique, si l'on excepte la mise à disposition d'eau potable.
3.2. QUELQUES EXEMPLES DE L'IMPACT DE LA VACCINATION
Les impacts des actions passées en matière de vaccination ont servi de socle aux stratégies actuelles. En voici ici quelques exemples, parmi les plus significatifs.
3.2.1. VARIOLE
Aujourd'hui, la variole est la seule maladie officiellement éradiquée de la surface du globe grâce à la vaccination (déclaration de l'OMS, lors de la 33 ème Assemblée mondiale de la santé le 8 mai 1980).
En France, la vaccination contre la variole a été obligatoire jusqu'en 1979, date à laquelle il a été décidé de ne plus imposer de primovaccination. En 1984, l'obligation vaccinale a été suspendue, soit sept ans après la survenue du dernier cas de variole naturelle recensé dans le monde (1977 en Somalie). Simultanément, tous les pays adhérant à l'OMS décidaient également d'arrêter la vaccination systématique contre cette maladie. Depuis, la vaccination variolique n'est plus justifiée, la maladie ayant été éradiquée (le virus ne circule plus).
Cependant, face aux menaces bioterroristes, le Conseil supérieur d'hygiène publique de France (avis du 5 novembre 2001 relatif à la vaccination contre la variole) a demandé la préparation d'un « plan national de réponse à une menace de variole », pour pallier une éventuelle résurgence de la maladie.
3.2.2. POLIOMYÉLITE
Après la variole, la poliomyélite devrait être la deuxième maladie éradiquée grâce à la vaccination (figure 4).
Elle a été déclarée éliminée de la Région Europe en 2002 par l'OMS. Néanmoins la résurgence récente de foyers de poliomyélite dans certaines régions africaines et du Moyen-Orient s'accompagne du risque de voir de nouveau circuler le virus en Europe (voyages, immigration...).
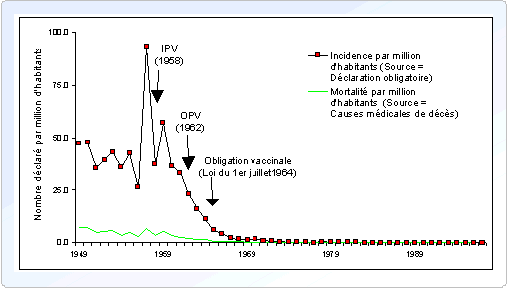
Figure 4. Evolution de l'incidence de la poliomyélite en France
3.2.3. GRIPPE
La vaccination antigrippale avec le vaccin interpandémique annuel permet de réduire dans des proportions très importantes les conséquences les plus graves de la grippe.
Chez les personnes de plus de 65 ans, le nombre d'hospitalisation a baissé de 70% à 31%, la mortalité de 68% à 31% 12 ( * ) , ce qui a permis de gagner un nombre important d'années de vie chez ces personnes et d'éviter de nombreux coûts (voir chapitre 3, § 4.4.2. Etudes médico-économiques).
CHAPITRE 2
LA R&D SUR LES
VACCINS ET LA PLACE DES INDUSTRIELS
SYNTHESE DU CHAPITRE
• Le marché mondial des vaccins est un marché :
III. en pleine expansion avec une croissance deux fois supérieure à celle des médicaments classiques,
IV. avec un fort niveau d'innovation : l'investissement en R&D par les industriels des vaccins a atteint le niveau de celui de l'ensemble des médicaments (15% à 20% du chiffre d'affaires).
• En France, la recherche amont (fondamentale et préclinique) est représentée essentiellement par l'Institut Pasteur et l'INSERM et par quelques sociétés de biotechnologie peu nombreuses, les nombreuses sociétés françaises de biotechnologie en immunologie préférant développer des vaccins thérapeutiques.
• Cependant, cette recherche n'est pas compétitive pour les industriels qui cherchent de plus en plus à externaliser leur R&D et qui trouvent en France des projets moins aboutis que par exemple aux Etats-Unis, à cause :
V. d'un manque de financement lié en partie à une « culture financière » moins développée que dans les pays anglo-saxons,
VI. d'un manque d'incitation des chercheurs français à la « valorisation économique » de leurs projets.
• Par ailleurs, les synergies entre les secteurs public et privé sont encore insuffisantes pour voir aboutir de grands projets innovants, avec cependant quelques initiatives encourageantes comme le pôle de compétitivité Lyonbiopôle.
• Pour la recherche clinique, prise en charge en grande partie par les industriels, les difficultés rencontrées sont liées à des aspects culturels (sensibilité au risque) et structurels (manque de réseaux adaptés), qui rendent la France moins compétitive face aux autres pays européens.
• Le développement et la production de vaccins étant des processus longs et coûteux, le marché des vaccins est difficile d'accès. Aussi, même s'il attire de plus en plus de laboratoires pharmaceutiques par son dynamisme, il reste très concentré et dominé par deux leaders mondiaux, le britannique GSK et le français Sanofi Pasteur, qui représentent 50% du marché mondial.
• La production mondiale est majoritairement localisée en Europe, avec notamment en France
VII. deux centres de production de Sanofi Pasteur dont le plus gros centre de production biologique mondial à Marcy l'Etoile,
VIII. et la construction d'un nouveau site de production de GSK, grâce à la mise en place de mesures incitatives par le CSIS.
• Cependant, l'attractivité de la France pour la production de vaccins est aujourd'hui remise en question avec la montée en puissance de la concurrence des pays émergents.
1. LES VACCINS, UN MARCHÉ EN PLEINE EXPANSION
Le marché des vaccins est en pleine expansion. Il est aujourd'hui très concentré autour de quelques laboratoires pharmaceutiques, qui se partagent les parts de marché, les deux leaders mondiaux étant Sanofi Pasteur et GSK. L'Europe est actuellement le berceau de ce marché mais cette situation pourrait évoluer dans les années à venir.
1.1. CHIFFRES CLÉS DU MARCHÉ MONDIAL
Seules des données issues des travaux du LEEM (Les Entreprises du Médicament) sont publiquement disponibles actuellement pour mesurer le marché mondial des vaccins et sa répartition.
Aujourd'hui, les ventes de vaccins représentent moins de 2% du marché de l'industrie pharmaceutique. Loin d'être un sous-segment de la pharmacie, le marché mondial de la vaccination est en expansion : de tous les produits pharmaceutiques, les vaccins sont aujourd'hui les plus dynamiques.
En 2005, plus de 4 milliards de doses de vaccins ont été fabriquées. Les ventes progressent chaque année de 13 à 14%, deux fois plus que celles des médicaments traditionnels. Chez Sanofi Pasteur, l'activité a même bondi de 26,9% en 2005, pour dépasser le seuil des 2 milliards d'euros. Le marché mondial des vaccins devrait ainsi avoisiner 20 milliards de dollars en 2012 (contre 10,5 milliards de dollars en 2005). 13 ( * )
L'apparition de nouveaux besoins (VIH/SIDA, bioterrorisme, SRAS,...), la persistance du risque de pandémies et l'émergence de nouvelles technologies sont à l'origine de cette forte croissance du marché des vaccins.
Par conséquent, force est de constater que l'industrie pharmaceutique investit désormais dans la recherche et développement des vaccins dans des proportions comparables aux autres médicaments (entre 15 et 20% du chiffre d'affaires).
1.2. ACTEURS DU MARCHÉ MONDIAL
Le marché des vaccins est caractérisé par la dominance d'un petit nombre de producteurs. Deux laboratoires occupent la première place mondiale du marché des vaccins : GSK Biologicals (division vaccins du groupe britannique GlaxoSmithKline) et Sanofi Pasteur (division vaccins du groupe français Sanofi-Aventis). Chacun possède 25% de parts de marché mondial. Suivent Wyeth (17%) et Merck (15%) (figure 5).
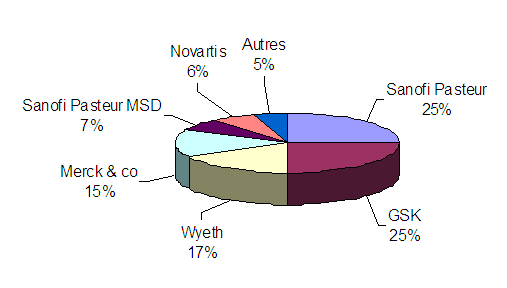
Figure 5. Les grands acteurs du marché des vaccins (parts de marché, 2006)
Le nombre des industriels du vaccin s'est progressivement restreint : il y a une vingtaine d'années, une douzaine de laboratoires fabriquaient des vaccins. La plupart se sont retirés du marché, principalement à cause des difficultés particulières de fabrication et de développement. Ainsi en 2003, quatre laboratoires seulement fournissaient 90% de l'ensemble des vaccins dans le monde.
Le marché des nouveaux vaccins ne se répartit donc qu'entre quelques laboratoires pharmaceutiques :
- GSK espère engendrer 9 à 15 milliards d'euros de chiffre d'affaires supplémentaire avec le lancement de 5 nouveaux vaccins d'ici à 2010, dont notamment le Cervarix® (cancer du col de l'utérus) et le Rotarix® (rotavirus).
- Sanofi Pasteur estime ses prévisions de vente entre 500 millions et 1 milliard de dollars dans les 3 à 5 prochaines années pour le Gardasil® (cancer du col de l'utérus).
Toutefois, de plus en plus de laboratoires pharmaceutiques s'intéressent au secteur des vaccins, depuis un peu plus d'un an.
S'il y a seulement quelques années, le marché des vaccins n'était pas très attractif pour les industriels (produits à faible marge, marché fortement régulé), les choses ont aujourd'hui beaucoup changé. La demande croissante ainsi que le potentiel d'innovation toujours plus important ont fait de ce secteur, un secteur stratégique, auquel de plus en plus d'industriels s'intéressent.
Cette tendance s'illustre tout d'abord par le rachat ambitieux de Chiron (spécialisé dans le vaccin antigrippal) par Novartis, qui a voulu rejoindre ce marché. Le laboratoire GSK a acheté ID Biomedical et Corixa pour plus d'un milliard de livres. Pfizer a récemment racheté une petite société spécialisée dans le développement de vaccins contre la grippe. Roche a racheté Transgene, société française qui développe des vaccins thérapeutiques. Enfin la société américaine Medimmune, qui est à l'origine du développement du vaccin contre le cancer du col de l'utérus de GSK et qui fait partie des dix plus gros laboratoires de biotechnologie, a été rachetée par AstraZeneca pour 15,6 milliards de dollars. L'expansion du marché des vaccins a donc suscité l'engouement des grandes industries pharmaceutiques, pour lesquelles il n'était jusqu'alors que peu attractif.
Le marché des vaccins est relativement protégé des génériqueurs, de par les difficultés de développement, de production et des contraintes réglementaires différentes des autres médicaments.
Les coûts et les difficultés techniques associés au développement et à la production de vaccins ont créé une « barrière à l'entrée » pour ce secteur et les vaccins sont peu génériqués. De plus, contrairement aux autres médicaments, une bio-équivalence n'est pas suffisante et un dossier réglementaire complet doit être constitué, ce qui présente un intérêt amoindri pour le génériqueur.
Il est enfin à noter un fait relativement nouveau : un certain nombre de producteurs des pays en développement (PED) joue un rôle grandissant sur le marché des vaccins pour les PED, en particulier pour les vaccins traditionnels, faisant partie des recommandations vaccinales de l'OMS. Par exemple, la Chine est devenue le premier pays producteur de vaccins avec une production annuelle qui a dépassé le milliard de doses. 14 ( * )
1.3. L'EUROPE, BERCEAU DE L'INDUSTRIE DU VACCIN
L'industrie du vaccin se développe majoritairement en Europe, mais elle pourrait s'étendre au reste du monde dans les années à venir, comme l'a fait l'industrie pharmaceutique il y a une dizaine d'années.
Les 2/3 des investissements mondiaux en recherche et développement sont réalisés en Europe dans 11 centres, 90% de la production mondiale est du fait des entreprises européennes du vaccin et 2/3 des employés de l'industrie du vaccin sont localisés en Europe, alors que seulement 1/3 des ventes se font en Europe. Les vaccins sont donc un secteur clé pour l'Europe. Toutefois, force est de constater qu'il en était de même pour l'industrie pharmaceutique il y a une dizaine d'années et celle-ci s'est finalement étendue au monde entier. On peut supposer que les vaccins suivront ce même modèle, comme le laisse présager l'engouement récent des industries pharmaceutiques de tous horizons pour ce secteur.
1.4. LE MARCHÉ FRANÇAIS
Le marché français du vaccin est estimé à 350 millions d'euros, soit 4% du marché mondial 15 ( * ) .
En France, le haut du tableau est tenu par Sanofi Pasteur MSD 16 ( * ) devant GSK et Wyeth. Ces 3 acteurs principaux totalisent à eux seuls près de 95% du marché.
55 vaccins sont disponibles en France et, comme dans les autres pays industrialisés, le prix des vaccins a augmenté : les plus récents affichent un prix de l'ordre de 150€ la dose (vaccin HPV).
Toutefois la France présente deux spécificités notables : la clause de sauvegarde et la structure de son marché. Tout d'abord, la clause de sauvegarde prévoit une taxe pour les entreprises pharmaceutiques lorsque leur chiffre d'affaires hors taxes réalisé en France au titre des spécialités remboursables progresse d'un pourcentage excédant le taux de progression de l'ONDAM. Ensuite, la structure du marché français des vaccins contraint les industriels à acheminer leurs produits vers toutes les pharmacies, contrairement à d'autres pays tel que le Royaume-Uni où l'Etat prend en charge l'achat et la distribution des vaccins. Ces deux aspects affaiblissent quelque peu l'attractivité du marché français aux yeux des industriels.
2. RECHERCHE ET DÉVELOPPEMENT DE VACCINS
En France, faute de moyens et de valorisation, la recherche institutionnelle parvient difficilement à produire des projets innovants aboutis et est moins attractive pour les industriels que dans d'autres pays, en particulier aux Etats-Unis.
2.1. LES ACTEURS DE LA R&D SUR LES VACCINS
2.1.1. LA RECHERCHE INSTITUTIONNELLE
Les deux principales structures publiques de recherche vaccinale en France sont l'Institut Pasteur et l'INSERM.
Les chercheurs de l'Institut pasteur et de l'INSERM s'orientent principalement vers la recherche fondamentale (identifier les pathogènes, mieux comprendre les mécanismes immunologiques...). Ils peuvent aussi intervenir dans la recherche appliquée ou participer aux essais cliniques, généralement en collaboration avec les industriels 17 ( * ) .
Les vaccins ont toujours fait partie des thèmes de recherche de l'INSERM et de l'Institut Pasteur, avec une place qui reste stable au cours des années.
Les maladies infectieuses restent un thème important, parmi lesquelles le SIDA ou la grippe sont des thèmes récurrents. Même si peu d'équipes sont dédiées exclusivement à la vaccinologie, celle-ci est omniprésente dans la recherche en infectiologie, qui représente par exemple 10% du budget de l'INSERM, 40 équipes et près de 400 chercheurs. Ces équipes dédiées, le nombre de projets et les financements alloués sont stables dans le temps.
Les financements publics de la recherche sur les vaccins en France sont très diversifiés :
• Institutions et universitaires (hôpitaux, universités, CNRS, INSERM, Institut Pasteur...) : ils financent leurs infrastructures et une partie du budget (50%) est dédiée aux salaires.
• Agence Nationale de Recherches sur le SIDA et les Hépatites virales : les ressources de l'ANRS proviennent des ministères (ministères de la Recherche, de la Santé et des Affaires Etrangères). En 2006, son budget s'élève à près de 45 M€. Il est actuellement consacré pour 16% à la recherche sur les hépatites et pour 84% à la recherche sur le sida. Au total, 18% du budget de l'ANRS va à la recherche fondamentale, 28% à la recherche clinique, 9% à la recherche vaccinale, 23% aux recherches dans les pays en développement, 4% aux recherches en sciences de l'homme et de la société 18 ( * ) . Le financement suit les évolutions de la situation sanitaire : la part de la recherche vaccinale est en baisse, la part de recherche dans les pays en développement est en hausse.
• Autres structures de financement nationales comme l'Agence Nationale de la Recherche (ANR), l'Agence de l'Innovation Industrielle (AII)... qui peuvent attribuer des financements pour des projets innovants. En 2005, l'ANR a financé pour un montant de plus de 5M€ 15 projets sur le thème des maladies infectieuses émergentes, concernant entre autres la grippe aviaire et le Chikungunya 19 ( * ) .
• Commission Européenne par le biais du Programme-Cadre de Recherche et de Développement communautaire (PCRD) 20 ( * ) . Créé pour une durée de 5 ans, ce fonds (17 milliards d'euros pour le 6ème programme 2002-2006 et plus de 50 milliards pour le 7 ème PCRD 2007-2013, dont 6 pour le thème Santé) est destiné à soutenir la recherche européenne sur des axes stratégiques. Par exemple, dans le 6 ème PCRD, une enveloppe de 400 M€ a été spécifiquement allouée à la lutte contre le HIV/SIDA, la tuberculose et le paludisme 21 ( * ) .
Les financements de la recherche vaccinale sont moins attractifs en France que dans d'autres pays comme les Etats-Unis.
L'exemple de la recherche contre le SIDA en est le plus illustratif. Les États-Unis sont de loin le premier financeur public de la recherche vaccinale contre le SIDA avec 516 millions de dollars en 2004 face à 57 millions pour l'Union Européenne, 30 millions pour les autres contributions publiques et 68 millions de financement de l'industrie privée 22 ( * ) .
Pendant la crise du SRAS en 2002, ce sont également les Etats-Unis qui ont financé le développement d'un vaccin arrivé en phase I, alors qu'aucun partenariat n'avait été trouvé entre les industriels et les autorités européennes. Ceci illustre le réel déséquilibre d'intérêt pour le vaccin et pour la recherche des deux côtés de l'Atlantique.
La recherche publique dans le domaine des vaccins en France est en perte de vitesse, faute de synergies entre les différents acteurs, et n'a pas produit de résultats notables depuis quelques années. Mais des efforts ont été faits récemment pour faire collaborer les chercheurs et atteindre la masse critique nécessaire à de grands projets.
Les vaccins sont au confluent de plusieurs disciplines, notamment la médecine et la biologie, et il manque une synergie entre les chercheurs de ces domaines. Les personnes très compétentes sont réparties au sein des différentes structures, sans forcément bénéficier de la complémentarité de leurs savoir-faire. Cela ralentit les résultats de la recherche publique.
Quelques exceptions sont tout de même à noter. Pour la recherche contre le SIDA, des ressources humaines, financières et des structures ont été mobilisées, pour des projets collaboratifs soutenus fortement par l'Agence Nationale de Recherches sur le SIDA (ANRS). Les pôles de compétitivité sont aussi un résultat de cette mobilisation et permettent d'entreprendre des projets conséquents. Enfin, les 13 RTRA (Réseaux thématiques de recherche avancée), mis en place par l'Etat dans le cadre du Pacte pour la recherche de la loi du 18 avril 2006, offrent la possibilité pour des universités, grandes écoles et organismes de recherche de se regrouper afin d'atteindre une masse critique de chercheurs de très haut niveau. Ils représentent 5 900 chercheurs et 40 institutions différentes.
L'ensemble de ces initiatives, dont certaines sont très récentes, augurent d'une volonté de la recherche française de participer à de grands projets et doivent donc être confortées.
2.1.2. LES SOCIÉTÉS DE BIOTECHNOLOGIE
Les sociétés de biotechnologie interviennent surtout dans les phases de découverte et précliniques, et plus rarement dans les phases cliniques (jamais au-delà de la phase 2).
C'est le cas par exemple de la société BT Pharma, fondée en 2001 près de Toulouse et qui compte un effectif d'une dizaine de personnes. BT Pharma propose de l'out-licensing aux industriels (utilisation des droits de propriété industrielle). De même, Epixis, créé en 2003 à Paris, a développé une plate-forme technologique de vaccins et ses travaux portent sur la conception de nouveaux vaccins et traitements thérapeutiques contre l'hépatite C. D'autres start-ups comme Vivalis à Nantes peuvent étendre leur champ d'activités en produisant les lignées cellulaires sur lesquelles sont développés les vaccins ou en vendant aux industriels le droit d'utiliser, outre leurs produits, leur plateforme technique.
Outre les partenariats et les financements publics évoqués précédemment, d'autres sources possibles de financements d'origine privée pour les start-ups sont les investisseurs ou « business angels », qui contribuent à la recherche par les fonds qu'ils apportent dans une société ou un projet.
Mais, comme pour la recherche institutionnelle, les Etats-Unis sont plus attractifs pour le développement de sociétés de biotechnologie grâce à leur « culture financière » plus développée. Les fondations privées, comme la fondation Bill & Mélinda Gates, les fonds d'investissements ou les capital-riskers sont beaucoup plus actifs aux Etats-Unis. La logique d'investissement n'est pas la même et elle participe grandement au financement de la recherche et de l'innovation. En France, cette activité financière est faible et ne permet généralement pas aux start-ups d'être pérennes : les premières subventions permettent la création et la survie pendant 6 mois à 1 an, mais ne leur permettent généralement pas de se développer correctement.
Enfin, les sociétés de biotechnologie s'orientent plus vers le développement de vaccins thérapeutiques car celui des vaccins prophylactiques est plus risqué . Même si la France est l'un des pays où il y a le plus de sociétés de biotechnologie en immunologie (Transgene, Viroxis, Genopoietic, Mutabilis...), très peu développent des vaccins prophylactiques, en raison d'un fort risque d'échec, des réglementations strictes, du coût et des délais des essais cliniques. Tous ces paramètres représentent une énorme barrière à l'entrée sur le secteur des vaccins, qui n'offre par ailleurs que peu de perspectives (seulement 2% du chiffre d'affaires de l'industrie pharmaceutique). Ces sociétés s'orientent donc plutôt vers les vaccins thérapeutiques à vocation curative, qui offrent plus de perspectives commerciales.
2.1.3. L'INDUSTRIE PHARMACEUTIQUE
Les laboratoires pharmaceutiques externalisent de plus en plus leur recherche et interviennent plus en aval dans le développement des produits pour minimiser les risques.
Les laboratoires pharmaceutiques ont quelques activités internes de recherche fondamentale mais cela reste minoritaire, contrairement à la situation d'il y a dix ans. Aujourd'hui, ils développent la veille scientifique et privilégient l'externalisation et les partenariats avec les instituts publics et/ou les sociétés de biotechnologie (achat de licence par exemple) pour intervenir plus en aval dans les projets. Ils recherchent alors de préférence des projets relativement aboutis, pour minimiser les risques.
Les fonds dépensés en R&D par les laboratoires pharmaceutiques proviennent très majoritairement de l'auto-financement .
En 2002, environ 97% de leurs investissements de R&D en Europe ont été financés par des fonds privés (réinvestissement de leurs fonds propres et partenariats privés) 23 ( * ) ; seulement 2,6% du budget provenaient de fonds publics externes, principalement des agences gouvernementales des états membres de l'Union Européenne qui ont participé à hauteur de 1,7 M€. Pour ces acteurs aussi, les Etats-Unis offrent de meilleures conditions : selon eux, les programmes européens sont sous-dimensionnés en comparaison des programmes américains.
Par ailleurs, on compte en France un site très important de R&D celui de Sanofi Pasteur à Marcy l'Etoile (près de Lyon) qui regroupe la moitié de la R&D mondiale de l'entreprise.
2.2. ATTRACTIVITÉ DE LA FRANCE
2.2.1. LE MANQUE DE VALORISATION DE LA RECHERCHE PUBLIQUE
Les jeunes chercheurs sont réticents à s'investir dans le domaine de la recherche sur les vaccins, faute de moyens et d'une valorisation adéquate.
Le domaine des maladies infectieuses a passionné beaucoup de chercheurs mais apparaît aujourd'hui dans les pays industrialisés comme moins prioritaire, en raison de l'impression que la majorité des vaccins ont déjà été découverts et que l'on dispose d'anti-microbiens efficaces. Les flux financiers de ces dernières années ont par conséquent ciblé d'autres champs d'investigation comme par exemple les maladies génétiques. Or, sans budget, les postes à pourvoir disparaissent. Ainsi, certaines structures comme les CNR ou le CIC Cochin Pasteur ont des difficultés à recruter de nouveaux chercheurs, faute de budget suffisant pour les salaires ou faute de perspectives d'évolution. Au final, il est très difficile pour les seuls chercheurs en poste de participer au développement de l'innovation, et encore davantage à des projets d'envergure européenne, quand leur temps et leur budget sont limités à leurs activités de routine, comme l'analyse des prélèvements biologiques ou la gestion administrative.
De plus, la recherche française n'est pas médiatisée, comme c'est le cas aux Etats-Unis ou en Allemagne, et seule la recherche fondamentale est reconnue comme une activité valorisante. Cette spécificité française nuit à l'attractivité du domaine.
La recherche vaccinale publique française a donc tendance à décliner du fait d'un faible budget dédié pour développer de nouveaux programmes et d'un manque de valorisation de la part de l'Etat, contrairement à des pays comme les Etats-Unis ou le Canada, qui financent et valorisent nettement plus les projets sur les vaccins. Les chercheurs ont de ce fait tendance à partir à l'étranger, où les conditions qui leurs sont offertes sont plus attractives.
2.2.2. L'ÉTAPE DIFFICILE DU TRANSFERT ENTRE PUBLIC ET PRIVÉ
La collaboration entre structures publiques et privées est cruciale dans l'activité de recherche vaccinale en France.
En France, l'Institut Pasteur et l'INSERM cherchent à établir ce type de partenariats : la majorité de leurs travaux a pour vocation d'être ensuite utilisées par les industriels.
L' Institut Pasteur noue des partenariats étroits avec l'industrie pour la mise au point de vaccins (contre la tuberculose, la coqueluche, le paludisme, ...), afin que les résultats de sa recherche bénéficient rapidement au public sous forme de nouveaux produits. Cela constitue également un mode de financement pour assurer la poursuite de ses missions. Par exemple, l'Institut Pasteur a établi un partenariat avec GSK pour développer un vaccin contre le SIDA.
L' INSERM conçoit une approche multipartenariale dès l'amont des projets avec les institutions (ministères, hôpitaux), les partenaires scientifiques (organismes de recherche, universités et écoles,...), les fondations et associations caritatives et les sociétés privées (groupes pharmaceutiques, entreprises de biotechnologie, entreprises de valorisation et de transfert).
Par exemple, une étude a été commandée par le Premier Ministre puis relayée par les ministères de la Recherche et de la Santé sur un vaccin contre le chikungunya. L'INSERM, l'Institut Pasteur et Sanofi Pasteur y travaillent conjointement. La partie fondamentale est terminée et les essais cliniques devraient démarrer courant juin 2007.
Cependant, la collaboration entre la recherche institutionnelle et la recherche industrielle reste difficile et c'est souvent la transition entre les deux équipes qui est problématique.
Des collaborations ponctuelles sur un thème précis fonctionnent assez bien, comme par exemple des études sur l'efficacité d'un vaccin ou sur un adjuvant. Mais quand il s'agit d'un passage de relais entre public et privé, des difficultés apparaissent : chaque acteur a des contraintes propres et ils ne parviennent pas à s'entendre sur l'étape de relais, incarnée généralement par les études précliniques. Les chercheurs publics n'ont ni les moyens ni les structures pour réaliser ces études tandis que les industriels souhaitent s'approprier le projet en aval de cette phase. Ainsi, de nombreux projets restent inachevés, car le lien entre les équipes ne s'est pas fait.
Ceci a des répercussions majeures sur l'attractivité de la France aussi bien pour la recherche publique que pour la recherche privée.
Les industriels cherchent à externaliser les phases amont de recherche et leurs partenariats sont guidés par l'innovation et non plus par la proximité géographique. Aussi, comme ils ne trouvent pas de projets aussi aboutis qu'ils le souhaiteraient en France, ils partent les trouver ailleurs, aux Etats-Unis par exemple, où les financements publics et l'argent issu des fonds d'investissement permettent une recherche plus poussée.
De leur côté, les chercheurs académiques souhaiteraient entreprendre des projets plus ambitieux mais avec peu de moyens ils savent que leurs travaux risquent de ne pas porter leurs fruits. Ils sont donc tentés de partir à l'étranger. De plus, le système d'évaluation de la recherche en France porte entre autres sur le nombre de publications et de brevets. Or, ceci s'applique plutôt à la recherche fondamentale et a tendance à décourager certains chercheurs, ayant pour vocation d'effectuer de la recherche appliquée ou du développement (qui trouveraient pourtant plus d'écho auprès des industriels) 24 ( * ) .
2.2.3. INITIATIVES DU GOUVERNEMENT FRANÇAIS
Il est important de souligner qu'une initiative de collaboration prometteuse, répondant aux enjeux soulevés précédemment, s'est récemment mise en place en France dans le domaine des vaccins : le pôle de compétitivité Lyonbiopôle.
Centre d'excellence mondial en vaccin et diagnostic, Lyonbiopôle, labellisé pôle de compétitivité mondial par l'Etat le 12 juillet 2005, a pour but d'appréhender les maladies infectieuses humaines et animales de façon globale, du diagnostic et de la prévention jusqu'au traitement. Le conseil d'administration est composé de responsables d'entreprises dont les 3 principales sont Sanofi Pasteur, Merial et bioMérieux, auxquelles s'ajoutent des plus petites sociétés comme Protein'eXpert ou Transgene, et des centres de recherche (INSERM, CNRS, Fondation Mérieux).
Les membres fondateurs et les partenaires du pôle ont conçu Lyonbiopôle comme une « usine à projets » multipartenariaux : les chercheurs (généralement du secteur public) proposent des projets aux industriels, ensemble ils s'accordent sur la définition du projet, puis cela est soumis au ministère de l'Industrie. Via le biopôle, de gros financements sont alloués pour ces projets innovants, financements qui auraient peu de chance d`être obtenus dans d'autres conditions. Cela s'explique par le fait que l'interface entre les équipes est assurée et le projet a donc de grandes chances d'aboutir. Au total depuis 2005, pour 22 projets de R&D représentant environ 87 M€ d'investissement pour Lyonbiopôle, environ 28 M€ d'aide publique ont été obtenus auprès de l'Etat et des collectivités, de l'ANR et de la Commission Européenne.
De plus, de récentes mesures ont été prises ou sont à l'étude par le gouvernement français pour améliorer l'attractivité de la France pour les industriels et les sociétés de biotechnologie.
En 2004 le Premier ministre Jean-Pierre Raffarin a créé le Conseil Stratégique des Industries de Santé (CSIS), dans le but de développer l'attractivité et la compétitivité de la France pour ce secteur, en particulier en matière de recherche et d'innovation. Il est destiné à faire se rencontrer des industriels de la pharmacie, des dispositifs médicaux et du diagnostic, et des membres du gouvernement, afin d'identifier et d'annoncer des mesures susceptibles de renforcer l'attractivité de la France. Il rassemble les ministres chargés de l'industrie, de la recherche et de la santé, ainsi que 6 chefs d'entreprise de la pharmacie et des biotechnologies.
Trois priorités ont été identifiées 25 ( * ) :
• l'innovation : lien avec la recherche publique, développement de la recherche clinique en CHU, soutien aux biotechnologies,
• la régulation du secteur : politique des prix et des volumes, délais des administrations, développement des génériques, bon usage des médicaments,
• la fiscalité.
Voici des exemples d'actions prises par le CSIS, applicables dans le domaine des vaccins 26 ( * ) :
• soutenir le développement des biotechnologies à travers le financement du Réseau d'Innovation pour les Biotechnologies (RIB) (12 M€ pour 2005),
• établir des indicateurs permettant de mesurer l'attractivité et la compétitivité de la France,
• favoriser la localisation d'emplois et d'activités de recherche en France en créant notamment le statut de jeune entreprise innovante et des mesures fiscales incitatives (exonérations fiscales sur les activités de R&D, baisse de l'impôt sur les redevances de brevets, amélioration du Crédit Impôt Recherche, création de « crédits CSIS »...),
• améliorer la gestion des aspects logistiques et administratifs des essais cliniques (création des CIC par exemple) ...
Lors de sa 3 ème réunion le 5 février 2007, le CSIS a annoncé plusieurs nouveaux objectifs qui visent à encourager la recherche et l'innovation 27 ( * ) :
• augmenter de 10% les dépenses en matière de R&D en France en 3 ans pour atteindre le meilleur niveau européen de dépenses R&D dans les industries de santé ;
• créer de nouvelles mesures fiscales pour encourager les entreprises qui font le choix de localiser leur recherche et développement en Europe (crédits d'impôts spécifiques...) ;
• soutenir le lancement de la plateforme technologique européenne IMI (Initiative Médicaments Innovants) qui a pour but de rapprocher les différents acteurs de la recherche, publique et privée. Cette plateforme pourra mobiliser jusqu'à 1 milliard d'euros sur 7 ans sur les fonds du 7ème PCRD.
Mais les objectifs du CSIS s'inscrivent dans une thématique plus générale d'attractivité de la France en matière de santé publique, et intéressant les entreprises du vaccin, avec des objectifs tels que :
• consolider un partenariat industrie/pouvoirs publics pour une meilleure stratégie d'anticipation des crises sanitaires majeures et une optimisation de leur prise en charge thérapeutique ;
• développer des outils épidémiologiques de référence, permettant une évaluation pertinente et continue des bénéfices et des risques de l'utilisation des produits de santé ;
• améliorer les délais d'inscription des vaccins sur la liste des médicaments remboursables, par une meilleure articulation des procédures d'élaboration d'une stratégie vaccinale et celles de mise sur le marché des vaccins (des propositions ont été faites par le LEEM à la DGS à ce sujet).
Malgré une concrétisation encore incomplète, l'ensemble des actions du CSIS s'inscrit tout à fait dans les problématiques de la recherche vaccinale.
L'impact de ces mesures est d'ores et déjà perceptible puisque les entreprises bénéficient de certaines des mesures fiscales incitatives citées. Le CSIS a de plus favorisé l'installation d'un outil de production sur le sol français : l'usine de GSK à Saint Amand les Eaux (voir chapitre 2, § 3.2 Localisation des sites de production).
Mais ces mesures sont encore trop récentes pour que leur résonance soit maximale. En revanche elles augurent d'une volonté de stratégie commune entre les industriels et les pouvoirs publics, ce que réclame l'ensemble des acteurs de la recherche.
2.3. LE DÉVELOPPEMENT DES VACCINS
2.3.1. UN PROCESSUS LONG ET COÛTEUX
Le processus de développement d'un nouveau vaccin est long et très coûteux : il peut durer entre 10 et 15 ans et coûter jusqu'à 1 milliard d'euros.
Le développement d'un vaccin de sa découverte à son enregistrement peut durer jusqu'à 15 ans (annexe 9). Un seul fragment antigénique sur 10 000 fragments criblés passera toutes les étapes du processus de R&D jusqu'à sa mise sur le marché. Ainsi, le projet du vaccin contre le rotavirus de Sanofi Pasteur MSD a duré 12 ans mais a nécessité 40 ans de recherche et plusieurs tentatives antérieures de projets avaient échoué. La prise de risque est donc conséquente.
Ce sont les études cliniques qui représentent le coût le plus important.
Les essais cliniques représentent la phase la plus longue. Pour être significatifs en termes de tolérance (évaluation d'un événement rare) et d'efficacité clinique, ils doivent inclure un nombre important de volontaires (65 000 patients pour le rotavirus), pendant plusieurs années. Les coûts engendrés sont donc non négligeables : de 700 millions à 1 milliard d'euros. Ces coûts sont en constante augmentation depuis 10 ans et ne connaissent pas de palier à l'heure actuelle.
Seuls les industriels sont susceptibles de supporter les contraintes de coûts et de mener à terme des essais cliniques de grande envergure.
• En 2004, les industries européennes du vaccin (EVM) ont investi 1,4 milliards d'euros en R&D, dans 123 projets de recherche (de la phase préclinique à la phase III).
• En 2005, GSK a investi 217 millions d'euros dans les activités de recherche en Belgique, avec un effectif de 1 200 chercheurs pour le développement des vaccins. Dans le monde, l'investissement annuel en R&D de GSK représente 15% du CA, pour plus de 20 vaccins en développement clinique, dont 6 en phase III ou en cours d'enregistrement (dont Cervarix®, vaccin contre le cancer du col de l'utérus). L'objectif de GSK est d'augmenter les dépenses de R&D à 25% du CA dans les 10 prochaines années.
• Pour Sanofi Pasteur, près de 1 500 personnes dans le monde se consacrent à la R&D, dans trois centres. L'entreprise consacre 17% de son CA à la R&D et investit chaque jour environ 1 millions d'euros pour la recherche dans le monde, dont la moitié en France.
Suite à cette phase de développement, les industriels déposent un dossier de demande d'AMM auprès de l'EMEA.
Les prix des vaccins mis sur le marché suivent de ce fait la même tendance, pour être à la hauteur des investissements.
L'innovation se paie au prix fort : alors que les premières injections coûtaient moins de 10€, les vaccins ont aujourd'hui des prix pouvant atteindre 150 ou 200€ la dose.
Par exemple, en 2000, le laboratoire américain Wyeth lançait Prevnar®, un vaccin contre les infections invasives à pneumocoque. Le prix public dépassait 60€ la dose. Le Prevnar® réalise aujourd'hui plus de 1 milliard de dollars de chiffre d'affaires par an - le score d'un blockbuster dans la pharmacie. Les nouveaux vaccins lancés en 2006 (vaccins contre les infections à rotavirus et à papillomavirus) sont les vaccins les plus chers du monde : de 150 à 200€ la dose, avec un marché potentiel pour les vaccins anti-papillomavirus estimé à 4 milliards d'euros.
2.3.2. LE DÉCLIN DE LA RECHERCHE CLINIQUE EN FRANCE
La recherche clinique en France connaît une perte de vitesse, notamment à cause d'aspects culturels, structurels et de la concurrence des autres pays .
En France, les sujets sont relativement sensibles à la notion de risque médical. Pour les vaccins, les volontaires étant des personnes saines, le recrutement se complexifie encore. De plus, la signature des deux parents étant souvent difficile à obtenir, la participation des enfants dans les essais sur les vaccins pédiatriques s'en ressent. Dans les pays de l'Est, les essais cliniques représentent une opportunité de bénéficier d'une vaccination complète gratuite et le recrutement de volontaires en est largement facilité.
Par ailleurs, la structure du système de soins français ne facilite pas le suivi des essais par les industriels. Pour un même essai, le suivi de la participation d'une maison de santé pluridisciplinaire dans les pays nordiques équivaut au suivi d'une vingtaine de cabinets de médecins en France. Cet absence de réseaux de médecins augmente les coûts et les délais et constitue un frein à la réalisation des essais en France. Aux Etats-Unis, les médecins investigateurs sont tous répertoriés par la FDA et sont regroupés en centres d'essais cliniques à travers tout le pays. La liste de ces centres, de leur spécialité et de leurs diverses expériences est disponible sur Internet 28 ( * ) , de même que les essais cliniques en cours, les résultats des essais précédents et les annonces pour recruter des volontaires. L'attractivité d'une telle structure est incontestable pour les industriels.
Au total, même si le producteur national français continue d'investir dans ses installations de recherche françaises, il effectue de moins en moins d'essais cliniques en France, tout comme les autres industriels du vaccin. Les médecins perdent alors l'habitude de participer à ces essais cliniques et de mener leurs propres études épidémiologiques. Ceci conduit à une perte progressive des données utiles qu'elles génèrent et de la rigueur propre à tout protocole. Le risque est que les médecins et les hôpitaux français soient moins au fait des nouvelles connaissances, donc moins souvent invités dans les congrès et donc moins sollicités pour participer aux essais cliniques... Ce cercle vicieux mettrait en péril l'expertise des médecins français en matière de recherche clinique.
Cependant, des projets de recherche clinique à l'échelle européenne voient le jour grâce aux financements de la Commission Européenne (PCRD) et incluent parfois des acteurs français (INSERM, CHU...). Par exemple, sont prévus des essais cliniques pour de nouveaux vaccins contre la grippe 29 ( * ) .
3. LA PRODUCTION D'UN VACCIN
De même que pour la R&D, la production de vaccins a ses propres coûts et se heurte à des difficultés d'envergure.
La production d'un seul lot de vaccins est longue (jusqu'à 15 mois) et onéreuse (de 500 à 800M€).
3.1. PROCESSUS DE PRODUCTION ET D'APPROVISIONNEMENT
Contrairement aux autres médicaments, chaque vaccin est produit dans une seule usine, laquelle requiert en moyenne cinq ans de préparation minutieuse avant le lancement de la chaîne de production en routine. Produire une seule dose exige de neuf à quinze mois de travail, dont au moins six sont consacrés aux contrôles sanitaires. A titre d'exemple, pour le vaccin contre les infections à Hib, 20 jours sont consacrés à la production même et 192 jours concernent les contrôles qualité. Pour produire un seul lot de vaccins antitétaniques, il faut compter à peu près onze mois. Entre 27 et 32 semaines sont nécessaires pour produire un lot de vrac purifié de vaccins antitétaniques. Il s'ensuit une période de 8 à 10 semaines d'essais des lots vrac, puis une autre période de 4 à 6 semaines de remplissage et de conditionnement jusqu'à l'approbation finale. (Le processus décrit ici est représentatif du calendrier de production d'un vaccin.)
Une fois mise dans son emballage, chaque dose doit encore être conservée entre 2 et 8 °C, stockée moins de quatre ans et transportée avec toutes les précautions nécessaires, dont le respect de la chaîne du froid. Le coût total de la production d'un lot de vaccins est au final compris entre 500 et 800 millions d'euros 30 ( * ) .
Etant donné le temps requis pour produire un lot de vaccins, l'approvisionnement requiert une collaboration logistique délicate. Les ruptures de stocks sont possibles mais ne sont pas pénalisantes outre mesure.
L'introduction d'un nouveau vaccin est un exercice logistique complexe : préparation des commandes de vaccins, livraison à l'acheteur et acheminement jusqu'au lieu où il est utilisé et administré. Etant donné les délais, tout fait nouveau qui affecte la demande peut donc entraîner des ruptures d'approvisionnement et il est difficile d'y remédier rapidement.
Mais selon les acteurs interrogés, acheteurs comme vaccinateurs, elles sont rarement pénalisantes : certaines structures publiques ont de petits volumes stockés, la notion d'urgence n'est souvent pas la même pour un vaccin que pour un traitement curatif (hors épidémie) et l'approvisionnement auprès d'un autre industriel est presque toujours possible.
3.2. LOCALISATION DES SITES DE PRODUCTION
3.2.1. DANS LE MONDE
Les grands industriels possèdent peu de centres de production dans le monde : les économies d'échelle potentielles les poussent à concentrer leur production en quelques lieux seulement.
Par exemple, Sanofi Pasteur ne possède que 4 grands centres de production de vaccins : 2 en Amérique du Nord et 2 en France.
L'Europe est un des sièges majeurs de la production de vaccins . Près de 90% de la production mondiale provient de producteurs européens, possédant 20 sites de production en Europe, disséminés en Allemagne, Autriche, Belgique, Espagne, France, Hongrie, Irlande, Italie, Pays-Bas, République Tchèque, Royaume-Uni et Suisse.
Cependant avec l'émergence des producteurs de vaccins dans les pays en voie de développement, les grands industriels abordent désormais différemment la réflexion sur la localisation de leurs sites de production. La réduction des coûts, la proximité du marché et le potentiel de ventes sont autant d'arguments qui les poussent à développer des usines en Inde, en Chine ou encore en Amérique du Sud.
3.2.2. EN FRANCE
En France, les seuls sites opérationnels de production de vaccins sont ceux de Sanofi Pasteur, à Marcy l'Étoile (69) et à Val-de-Reuil (76), auxquels s'ajoutera bientôt le nouveau site de GSK.
Le site de Marcy regroupe en son sein la production d'environ 15 vaccins du groupe Sanofi Pasteur. Il est le plus grand centre de production biologique mondial et constitue donc une grande richesse pour la France. La production française représente 30% de la production mondiale en nombre de doses 31 ( * ) .
GSK investit actuellement dans un centre de production de vaccins d'envergure mondiale à St Amand les Eaux (69), à horizon 2009/2011. Il s'agit d'un programme d'investissement industriel de 500 millions d'euros, débuté en 2006 32 ( * ) .
Le site contribuera à la production de plusieurs nouveaux vaccins GSK dont Cervarix® - vaccin destiné à prévenir les infections à HPV à l'origine de la survenue de cancer du col de l'utérus - ou encore les futurs vaccins conjugués contre la méningite et le vaccin contre la grippe. Après 2011, lorsque ces nouvelles infrastructures industrielles seront pleinement opérationnelles, la capacité du site sera de plus de 300 millions de doses de vaccins produites chaque année.
Par cet investissement, le groupe GSK affirme reconnaître la compétence des équipes en place, ainsi que l'expertise et le savoir-faire industriel français. Ce projet s'inscrit dans la démarche initiée en 2004 par les autorités françaises (le CSIS), visant à mieux prendre en compte les enjeux de compétitivité des entreprises du secteur pharmaceutique, et à renforcer l'attractivité de la France pour les industries de santé.
Cependant, intégrant la montée en puissance de la concurrence des pays en voie de développement, les industriels ne considèrent pas pour les années à venir la France comme choix prioritaire pour l'installation de leurs futures usines.
CHAPITRE 3
LA PLACE DE L'ETAT
SYNTHESE DU CHAPITRE
En France, la politique vaccinale relève de la responsabilité de l'Etat. Elle s'appuie sur :
• un calendrier vaccinal, avec le plus grand nombre d'obligations vaccinales sur la scène européenne et des stratégies vaccinales en constante évolution,
• des objectifs nationaux de couverture vaccinale à atteindre,
• une prise en charge à 65% et à 100% par l'Assurance Maladie de tous les vaccins obligatoires et recommandés, hormis les vaccins recommandés aux voyageurs,
• des réseaux de pharmacovigilance et de veille sanitaire bien structurés et opérationnels,
• et une expertise médicale reconnue à l'étranger.
Cependant, des lacunes restent à combler et relèvent d'un manque de coordination et d'incitation des différents acteurs, ainsi que de moyens financiers insuffisants :
• le suivi des taux de couverture vaccinale a du mal à se mettre en place en particulier chez les adolescents, les adultes et les populations spécifiques. Cela provient d'un manque d'incitation des médecins à surveiller le statut vaccinal de leurs patients, de la non exploitation de l'ensemble des données et d'un manque de ressources pour mener à bien des enquêtes nationales de grande envergure.
• la France manque aussi de données épidémiologiques larges, faute de moyens suffisants accordés aux structures de veille sanitaire et faute d'incitation pour les médecins à reporter systématiquement leurs données.
• les données de pharmacovigilance ne sont pas reportées de façon optimale par les médecins, peu incités.
• l'aspect médico-économique est encore trop peu pris en compte dans les réflexions sur les recommandations.
• l'articulation entre les différentes instances publiques nationales ou internationales n'est pas toujours optimale.
• enfin, l'expertise de la France risque de disparaître progressivement en l'absence de transfert de compétences organisé entre les différentes générations d'experts et de médecins.
1. LE CALENDRIER VACCINAL
Le lien principal entre les vaccins mis sur le marché par les industriels et leur utilisation par le grand public est le calendrier vaccinal, qui décrit les vaccinations à effectuer aux différents âges de la vie. Il est actualisé chaque année et comporte des vaccinations obligatoires, recommandées et spécifiques.
1.1. LES OBLIGATIONS VACCINALES
La France est le pays européen ayant le plus d'obligations vaccinales (hors Europe de l'Est, où la plupart des vaccinations sont obligatoires).
En France, il y en a 4 actuellement 33 ( * ) , à savoir les vaccinations contre :
• la diphtérie (depuis 1938),
• le tétanos (depuis 1940),
• la poliomyélite (depuis 1964)
(L'obligation vaccinale pour ces trois vaccins concerne la primovaccination (3 doses) et le premier rappel (une dose rappel entre 16 et 18 mois). Ces 3 vaccins sont ensuite recommandés en rappel chez les enfants et les adultes.)
• et la tuberculose, avant l'entrée en collectivité et au plus tard à 6 ans (depuis 1950).
Ces obligations ont été instituées à une époque où les maladies infectieuses constituaient la première cause de mortalité dans le pays. Puis, à partir des années soixante, on a assisté à une demande croissante de la population à participer aux décisions concernant sa santé, au nom de la liberté et de la responsabilisation individuelle. Cette évolution de notre société a orienté les autorités de santé vers la recherche d'une adhésion volontaire à la vaccination et aucun des nouveaux vaccins ultérieurs n'a depuis été rendu obligatoire en population générale.
La Guyane connaît une obligation supplémentaire : en raison de sa situation épidémiologique, la vaccination contre la fièvre jaune y est obligatoire, pour les résidents et les voyageurs.
La plupart des pays de l'Europe de l'Est ont rendu obligatoire les vaccinations du programme de vaccination de l'OMS, mais leur situation épidémiologique, très différente de la notre, peut le justifier. En Europe occidentale, où les données d'incidence sont plus proches des données françaises, peu de pays ont encore des obligations vaccinales (tableau III). Les levées d'obligation vaccinale dans les autres pays répondent comme en France à une demande de la population. Elles viennent également en réponse à des moyens mis en oeuvre trop importants en regard des résultats que l'on peut en attendre, et se font donc au profit de stratégies ciblées. Malgré tout, en Italie, les experts nationaux pensent que l'obligation vaccinale a contribué à obtenir les bons résultats de couverture vaccinale, pour l'hépatite B par exemple, et sont encore réticents à les lever.
TABLEAU III. OBLIGATIONS VACCINALES EN VIGUEUR DANS DIFFÉRENTS PAYS EUROPÉENS 34 ( * )
La France tend à rejoindre ses pays voisins, sur le principe de la recommandation. Pour le BCG, le CTV-CSHPF s'est prononcé en mars 2007 en faveur de la levée de l'obligation vaccinale, à condition que le plan de lutte contre la tuberculose soit opérationnel et doté des moyens nécessaires.
La loi prévoit des sanctions pénales en cas de non-respect des obligations vaccinales (excepté en cas de contre-indications médicales reconnues), qui ont été renforcées en février 2007, pouvant aller jusqu'à 6 mois d'emprisonnement et 3 750€ d'amende.
Depuis la loi du 9 août 2004 relative à la politique de santé publique, les obligations vaccinales peuvent être suspendues par décret pour tout ou partie de la population, compte tenu de l'évolution de la situation épidémiologique et des connaissances médicales et scientifiques.
1.2. LES VACCINATIONS RECOMMANDÉES EN POPULATION GÉNÉRALE
Les vaccinations recommandées en population générale sont au nombre de 7 et concernent les maladies suivantes :
• rougeole
• oreillons
• rubéole
• coqueluche
• hépatite B
• infections invasives à Haemophilus influenzae b (Hib)
• infections invasives à pneumocoques
1.3. LES RECOMMANDATIONS SPÉCIFIQUES
Certaines populations font l'objet de recommandations spécifiques. Il s'agit par exemple de personnes à haut risque médical car souffrant de certaines pathologies ou exposées à des risques particuliers, de par leur activité professionnelle.
Ci-après figure une liste non exhaustive de ces vaccinations particulières (le détail figure dans le calendrier vaccinal 35 ( * ) ).
Le vaccin contre la grippe est recommandé aux personnes âgées de 65 ans et plus, aux personnes souffrant de certaines ALD (Affections de Longue Durée) et aux professionnels de santé.
Certaines vaccinations professionnelles sont obligatoires, comme l'hépatite B et la fièvre typhoïde.
Voici d'autres exemples de vaccinations concernant des populations spécifiques, et non recommandées en population générale :
• grippe
• infections à méningocoque C
• hépatite A
• rage
• typhoïde
• varicelle
• etc.
Les vaccinations du voyageur constituent également une catégorie de vaccinations spécifiques, dépendant du pays de destination et des antécédents de santé de la personne. Elles concernent les maladies suivantes :
• fièvre jaune
• méningocoques A, C, Y, W 135 (obligatoire notamment pour le pèlerinage à La Mecque)
• encéphalite japonaise
• encéphalite à tiques
• typhoïde
• hépatite A
• etc.
Figure 6. Extrait des vaccinations du calendrier vaccinal 2006
2. OBJECTIFS NATIONAUX
2.1. OBJECTIFS DE L'OMS
Lors de sa 48ème session , le Comité régional de l'Europe de l'OMS a approuvé en septembre 1998 le projet « Santé 21 - La politique de la santé pour tous pour la Région européenne de l'OMS : 21 buts pour le XXIe siècle », dont l'objectif n° 7 est de faire reculer les maladies transmissibles. 36 ( * )
En particulier, s'agissant des maladies évitables par vaccination, les objectifs sont les suivants (tableau IV) :
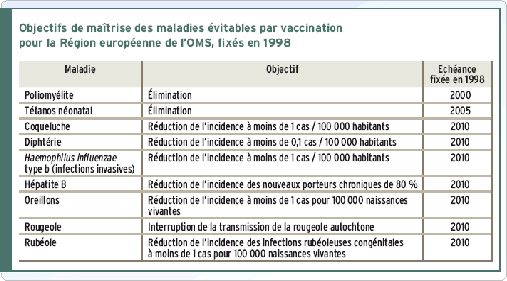
TABLEAU IV. OBJECTIFS DE L'OMS CONCERNANT LES MALADIES ÉVITABLES PAR VACCINATION DANS LA RÉGION EUROPÉENNE
Lors de sa 55ème session (2005) , le Comité régional de l'Europe de l'OMS a prié les Etats membres 37 ( * ) :
a) de s'engager en faveur des objectifs d'éradication de la rougeole et de la rubéole, et de prévention de la rubéole congénitale pour 2010 et d'en faire l'une de leurs grandes priorités ;
b) de mettre en place des programmes de vaccination systématique en veillant à ce que tous les enfants, adolescents et femmes en âge de procréer aient également accès à des services de vaccination sûrs, et de haute qualité ;
c) de veiller à ce que le niveau de surveillance soit suffisant pour concrétiser durablement les objectifs d'éradication ;
d) d'apporter leur soutien, si nécessaire, à l'organisation d'une semaine de sensibilisation dans la région visant à favoriser la vaccination ;
e) d'encourager les partenariats avec les organismes publics et intergouvernementaux, les organisations non gouvernementales et autres partenaires compétents, dont le secteur privé et les entreprises, afin d'assurer le renforcement des services de vaccination systématique et la concrétisation des objectifs d'éradication.
2.2. OBJECTIFS NATIONAUX
La France s'est fixé des objectifs de santé. Certains sont annexés à la loi du 9 août 2004 relative à la santé publique - 2 objectifs sur 100 concernent les programmes de vaccination - et d'autres sont inscrits dans des plans nationaux de santé publique. Ils sont majoritairement inspirés des objectifs fixés au niveau européen par l'OMS.
La France a accepté les objectifs de l'OMS et les a traduits à l'échelon national. Il lui revient donc la responsabilité d'atteindre ces objectifs.
Pour 2004-2008, deux objectifs quantifiés relatifs aux vaccinations sont annexés à la loi du 9 août 2004 :
• Objectif 39 - Grippe : atteindre un taux de couverture vaccinale d'au moins 75% dans tous les groupes à risque : personnes souffrant d'une ALD, professionnels de santé, personnes âgées de 65 ans et plus d'ici à 2008.
• Objectif 42 - Maladies à prévention vaccinale relevant de recommandations de vaccination en population générale : atteindre ou maintenir (selon les maladies) un taux de couverture vaccinale d'au moins 95% aux âges appropriés en 2008.
Ces valeurs de 75% et 95% sont calculées en fonction du potentiel de contagiosité de la maladie. Les experts évaluent qu'un effort pour atteindre 100% de couverture vaccinale serait démesuré par rapport au bénéfice supplémentaire qui en découlerait.
Chacun de ces objectifs est suivi grâce à une série d'indicateurs. Ils ont été calculés suite à la loi, puis réactualisés en 2007 (le tableau V synthétise l'évolution de ces indicateurs 38 ( * ) , 39 ( * ) ).
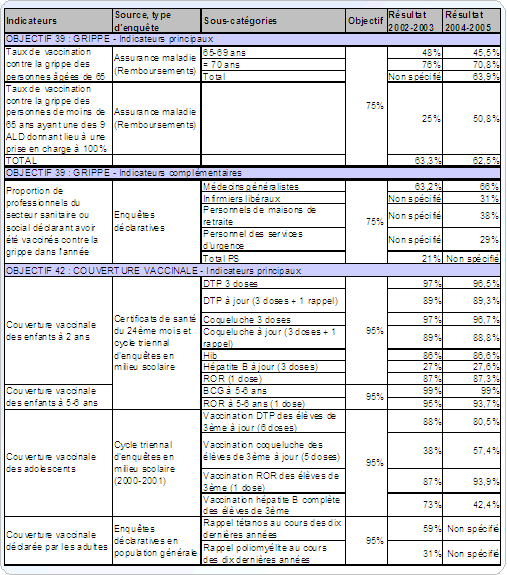
TABLEAU V. OBJECTIFS ANNEXÉS À LA LOI DU 9 AOÛT 2004 ET ÉVOLUTION
Concernant la grippe, les résultats sont globalement stables et les personnes souffrant d'ALD et les médecins généralistes sont mieux vaccinés. Concernant les autres vaccins, les taux de couverture sont aussi globalement stables mais on peut tout de même remarquer l'amélioration de la vaccination contre la coqueluche chez l'adolescent et la dégradation de celle contre l'hépatite B, suite à l'arrêt de la vaccination de masse en milieu scolaire. (Plus de détails dans le chapitre 5, § 1 Les résultats en termes de couverture vaccinale et d'incidence).
La France a également publié un plan national d'élimination de la rougeole et de la rubéole congénitale, dans le but de parvenir aux objectifs d'élimination, fixés par l'OMS. Un plan de lutte contre la tuberculose est en cours de finalisation, pour réduire l'incidence de la maladie, conformément aux recommandations de l'OMS.
Enfin, il faut noter que le rôle de l'OMS n'est pas de contrôler formellement l'atteinte de ces objectifs (valable pour la plupart des pays de la Région Europe de l'Ouest). L'OMS tend plutôt à aider les pays en développement qui ont des difficultés à faire reculer de manière significative les maladies infectieuses.

Figure 7. Construction des objectifs de la France concernant la vaccination
3. LES STRATÉGIES VACCINALES
3.1. ELABORATION DES STRATÉGIES VACCINALES
En France, la politique vaccinale est une prérogative de l'Etat. La loi du 9 août 2004 relative à la santé publique précise que « la politique de vaccination est élaborée par le ministre chargé de la santé qui fixe les conditions d'immunisation, énonce les recommandations nécessaires et rend public le calendrier des vaccinations après avis du Haut Conseil de la Santé Publique » (HCSP), dont la mise en place est effective depuis avril 2007.
Jusque là, la politique vaccinale était établie par la Direction Générale de la Santé du ministère, sur avis du Comité Technique des Vaccinations (CTV), et après consultation du Conseil Supérieur d'Hygiène Publique de France, qui confirmait ou modifiait ces propositions.
Le CTV continue de fonctionner et est désormais l'un des 3 comités techniques permanents rattachés à la Commission spécialisée « Sécurité sanitaire » du HCSP.
Le CTV, qui réévalue le calendrier vaccinal tous les ans, est composé de 22 membres, auxquels s'ajoutent 13 membres de droit 40 ( * ) . Pour effectuer ses missions, le CTV s'appuie sur une expertise pluridisciplinaire qui regroupe des experts de différentes disciplines (infectiologie, pédiatrie, microbiologie, immunologie, épidémiologie, pharmaco-épidémiologie, médecine générale, médecine du travail ...), complétée par celle des agences (AFSSAPS, InVS) et des Centres nationaux de référence pour les maladies transmissibles. Le CTV fait aussi appel à l'InVS pour les modèles mathématiques et les évaluations médico-économiques.
Suite aux recommandations, le dossier est examiné par la Commission de Transparence, qui fixe le périmètre de remboursement et le niveau de Service Médical Rendu ou de son amélioration (SMR/ASMR). Le taux de prise en charge du médicament par l'assurance maladie est fixé en fonction par l'UNCAM. Enfin le prix est fixé par convention entre le CEPS et l'entreprise qui exploite le vaccin.
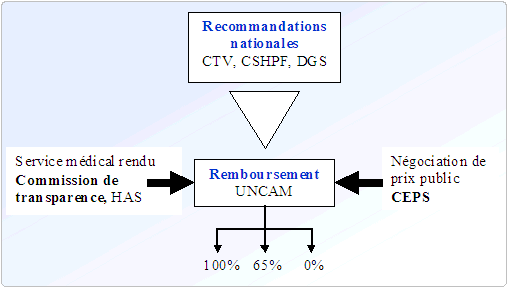
Figure 8. Processus d'obtention d'un remboursement pour les vaccins
3.2. LES RECOMMANDATIONS : UN OUTIL DYNAMIQUE
Les stratégies vaccinales portant sur des vaccins déjà recommandés, évoluent dans le temps, s'ajustent et tiennent compte :
• de l'évolution des caractéristiques épidémiologiques,
• de l'évaluation du rapport bénéfice/risque des vaccins,
• des avancées techniques,
• de la mise sur le marché de nouveaux vaccins,
• de l'état actualisé des connaissances sur l'efficacité et la tolérance des vaccins existants,
• des recommandations émises dans d'autres pays et par l'OMS,
• et de l'organisation du système de soins et de prévention.
De plus, dans le cadre d'un programme global de prévention, la vaccination est une action envisageable parmi d'autres. Par exemple, concernant les nouveaux vaccins arrivés sur le marché, les mesures de prévention déjà existantes telles que le dépistage (vaccin contre les HPV) ou la surveillance de l'hydratation du nourrisson et la mise en place de mesures de réhydratation simples (vaccin contre le rotavirus) ne doivent pas être abandonnées au profit de la vaccination.
Voici quelques exemples de maladies pour lesquelles la stratégie a évolué compte tenu du contexte.
3.2.1. HÉPATITE B
La recommandation d'intégrer la vaccination Hépatite B dans le calendrier de routine de l'enfant dans tous les pays, y compris ceux où le taux de portage de l'antigène HBs est faible, s'est appuyée sur l'incapacité des stratégies de vaccination ciblées sur des groupes à risque à réduire de manière significative l'incidence du portage de l'antigène HBs dans la population, et donc de l'infection par le virus de l'hépatite B.
3.2.2. ROUGEOLE
Pour atteindre l'objectif européen d'élimination de la rougeole, la France a renforcé en 2005 ses recommandations en simplifiant le schéma vaccinal (1 ère dose à un an, 2 ème dose dans la deuxième année, selon la stratégie recommandée par l'OMS) ainsi qu'en proposant deux doses à tous les enfants jusqu'à l'âge de 13 ans et une dose au moins pour les 13-25 ans non encore vaccinés.
3.2.3. RUBÉOLE
La vaccination antirubéoleuse des adolescentes a eu un impact limité sur l'incidence des infections rubéoleuses durant la grossesse, ce qui a conduit l'ensemble des pays industrialisés à opter, dans un second temps, pour une stratégie de vaccination généralisée du nourrisson. La France a déjà atteint l'objectif requis par l'OMS de réduction de l'incidence des syndromes de rubéole congénitale au-dessous de 1 pour 100 000 naissances vivantes.
3.2.4. TUBERCULOSE
La Direction Générale de la Santé (DGS) a demandé une expertise au début de l'année 2002 à l'INSERM avant de se prononcer sur la pertinence et les conditions d'un maintien de l'obligation vaccinale par le BCG. Le 18 mars 2003, un article publié dans le BEH a exposé que « la tuberculose ne justifiera bientôt plus une politique de vaccination généralisée des enfants par le BCG en France ». Cet article soulignait notamment « l'inadéquation entre la mise en oeuvre de moyens importants et peu efficaces pour toute une population, dont la très grande majorité présente un risque très faible, et une épidémie de plus en plus marquée dans la population migrante vis-à-vis de laquelle aucune mesure spécifique n'est mise en oeuvre ». 41 ( * )
De nombreuses expertises ont été mises à contribution pour juger de la pertinence du maintien de cette obligation et des stratégies de ciblage éventuelles à adopter. Le plan national de lutte contre la tuberculose est en cours de finalisation. Sa mise en application concrète permettra de lever l'obligation vaccinale dont le principe a été accepté par le CTV-CSHPF en mars 2007.
4. RESPONSABILITÉ DE L'ETAT
L'Etat a un rôle à jouer et des responsabilités à endosser pour veiller à la mise en oeuvre des programmes de vaccination.
4.1. ACHAT DES VACCINS
En France contrairement au Royaume-Uni par exemple, les pouvoirs publics n'achètent pas les vaccins pour l'ensemble de la population.
En revanche, l'Etat et les départements (Conseils Généraux) achètent les vaccins pour les centres publics de vaccinations, comme par exemple les PMI.
4.2. REMBOURSEMENT DES VACCINS
En France, tous les vaccins recommandés sont partiellement ou totalement remboursés (excepté les vaccinations du voyageur), ce qui assure aux Français un accès facile à la vaccination.
Les vaccins obligatoires sont gratuits (remboursés à 100%). Les vaccins recommandés dans le calendrier vaccinal (hors vaccinations du voyageur) sont remboursés à 65%, voire 100% par exonération du ticket modérateur pour certains vaccins et certaines populations (ROR, grippe pour les populations spécifiques concernées). Les 35% restants peuvent être pris en charge par les organismes complémentaires de santé. Toutefois, la vaccination est gratuite et sans avance de frais lorsqu'elle est effectuée soit par les services relevant de l'Etat ou des collectivités territoriales, soit par l'employeur ou l'établissement d'enseignement pour les risques professionnels. Les autres vaccins ne sont pas remboursés.
Les seules vaccinations recommandées et non remboursées sont celles des voyageurs. Cela peut poser un problème pour les familles dont la raison du déplacement n'est pas le tourisme et qui ne peuvent pas toujours assumer le coût de ces vaccinations.
Outre les touristes et les professionnels en voyage, certains voyageurs sont des personnes se rendant dans leurs pays d'origine pour rendre visite à leur famille. Ces personnes ne peuvent pas toujours assumer le coût des vaccinations pour eux-mêmes et leurs enfants, et s'exposent ainsi à certaines maladies potentiellement sévères. Par exemple, la vaccination contre l'hépatite A est fortement recommandée en cas de séjour dans les pays à bas taux d'hygiène, qui correspondent souvent à des pays pauvres. Les vaccins contre les méningocoques A, C, Y et W 135 sont, quant à eux, devenus obligatoires pour le pèlerinage à la Mecque, entre autres spécifications.
Une enquête de couverture vaccinale réalisée par le Groupe d'études épidémiologiques et prophylactiques chez 5 355 voyageurs tropicaux au départ de Paris pour trois destinations -- Cameroun, Sénégal et Guyane française -- montre que seulement 6,9% des voyageurs étaient correctement vaccinés pour le voyage 42 ( * ) .
Les autres vaccins non remboursés sont ceux qui ne font pas l'objet de recommandations dans le calendrier vaccinal.
Enfin, force est de constater que le remboursement total de l'ensemble des vaccins recommandés en population générale ne serait pas un levier suffisant pour améliorer les taux de couverture vaccinale des Français.
Certes, la gratuité des vaccins permet d'atteindre un certain niveau de couverture vaccinale. Par exemple, une enquête a montré qu'une des motivations principales à se faire vacciner pour les plus de 65 ans est la prise en charge de la vaccination par l'Assurance Maladie. En Europe, les pays où les personnes âgées doivent contribuer au paiement du vaccin (Portugal ou Danemark) ont des taux de couverture vaccinale plus bas que ceux où les vaccins sont distribués gratuitement 43 ( * ) .
Mais à partir d'un palier, propre à chaque vaccin, la gratuité ne permet plus d'augmenter significativement la couverture vaccinale. En France, l'expérience de la gratuité des vaccins contre la grippe et contre la rougeole pour les personnes concernées a illustré l'existence de ce palier que l'incitation financière ne suffit pas à dépasser.
4.3. SUIVI DES PROGRAMMES DE VACCINATION
Le suivi post-enregistrement d'un programme de vaccination peut se résumer en trois questions :
1. Le programme est-il correctement appliqué (mesure de la couverture vaccinale) ?
2. Le vaccin est-il bien toléré (suivi des effets secondaires) ?
3. La vaccination a-t-elle l'effet escompté de réduction de l'incidence, de la mortalité de la maladie (surveillance épidémiologique) ou de la réceptivité de la population à la maladie (études séro-épidémiologiques) ?
Les résultats de ce suivi entreront en compte dans la décision d'une éventuelle modification des stratégies vaccinales.
Le suivi des programmes de vaccination a des difficultés à se mettre en place, faute de moyens humains et financiers, et cela se ressent dans les résultats : les vaccinations les plus étroitement suivies - celles des enfants - donnent de meilleurs résultats, tandis que l'amélioration est plus difficile pour les populations pour lesquelles peu de données existent (adultes, populations spécifiques...). Enfin, le manque de moyens pénalise également l'activité de veille sanitaire.
4.3.1. SUIVI DE LA COUVERTURE VACCINALE
Par la loi du 9 août 2004 relative à la politique de santé publique, la responsabilité du suivi de la couverture vaccinale a été confiée à l'InVS, responsabilité incluse dans sa mission de surveillance de l'état de santé de la population.
Il existe en France différents moyens pour mesurer les taux de couverture vaccinale, avec un fort déséquilibre entre les moyens mis en oeuvre pour les enfants et pour les adultes .
Les moyens utilisés sont 44 ( * ) :
• l'exploitation en routine de certificats de santé pour les enfants de 2 ans : regroupés au niveau départemental par les services de PMI, ils sont ensuite exploités par la Direction de la Recherche, des Etudes, de l'Evaluation et des Statistiques (DREES) du ministère chargé de la santé. Depuis 2004, la collaboration entre l'InVS et la DREES se renforce peu à peu pour l'exploitation de ces données.
• le cycle triennal d'enquêtes en milieu scolaire, réalisé par la DREES, le ministère de l'Éducation nationale et l'InVS : chaque année (depuis 2000), une enquête de santé, réalisée par les infirmières et médecins de l'Education Nationale, incluant systématiquement un volet portant sur la vaccination, est effectuée successivement sur un échantillon d'enfants scolarisés en grande section de maternelle, en CM2 et en 3 ème . Ces enquêtes fournissent donc tous les trois ans des données de couverture chez les enfants de 5-6 ans, 10-11 ans et 13-15 ans.
• plus ponctuellement, des enquêtes locales ou nationales, le plus souvent organisées par sondage en grappes ou sondage aléatoire.
• l'étude des chiffres de vente annuels des vaccins, qui peut également donner une idée des tendances évolutives de la couverture vaccinale.
4.3.1.1. CHEZ LES ENFANTS
La couverture vaccinale des enfants est correctement suivie, jusqu'en classe de 3 ème , grâce à un suivi de routine systématiquement utilisé (certificats de santé et cycle triennal d'enquêtes).
Cependant ces deux outils présentent encore des lacunes, en termes d'exhaustivité et de délais.
En effet, en 2004, 45,3% des certificats attendus par rapport au nombre de naissances deux ans auparavant ont été exploités, et 85 départements métropolitains sur 96 ont transmis leurs données au niveau national (DREES). Cela peut en partie s'expliquer par le fait que ce fichier contient beaucoup de données, il est donc très long à remplir et négligé par certains médecins. Les informations de couverture vaccinale ne couvrent donc ni la totalité des départements français ni l'ensemble de la population ciblée dans chaque département. De plus, le dispositif de collecte, de transmission et d'exploitation des données laisse une période de deux ans généralement entre le geste vaccinal pratiqué et la publication du taux de couverture.
Concernant le cycle triennal d'enquêtes en milieu scolaire, même s'il permet un aperçu juste de la couverture vaccinale des enfants interrogés, il n'est qu'un moyen de mesure, et ne permet pas un suivi et un contrôle individuel du statut vaccinal.
Un moyen de contrôle réside dans l'implication des médecins et infirmiers scolaires, mais ils sont trop peu nombreux pour assurer un suivi efficace et sur la durée du statut vaccinal des élèves.
En effet, on recense en France 1 médecin scolaire pour 7 000 élèves. Ainsi contrainte par de faibles effectifs, la médecine scolaire maintient tant bien que mal les examens individuels dans les collèges et écoles primaires, sans pouvoir organiser des rendez-vous santé dans les lycées ou même développer des actions collectives d'éducation à la santé.
4.3.1.2. ADOLESCENTS, ADULTES ET POPULATIONS SPÉCIFIQUES
Après la classe de troisième, il n'existe aucune donnée régulière sur la couverture vaccinale et les données collectées par sondage aléatoire s'avèrent très insuffisantes.
Il n'existe pas de méthodologie de suivi de routine au niveau national chez l'adolescent ou l'adulte, en dehors d'études réalisées dans certaines tranches d'âge ou catégories de population (notamment, jusqu'à peu, par le Service de santé des armées) ou pour certains vaccins.
De plus, les études ponctuelles peuvent ne pas être représentatives ou être incomplètes. Par exemple, les études de couverture vaccinale pour la rougeole prennent en compte la première dose mais rarement la deuxième.
Il y a d'autre part peu de suivi des populations qui mériteraient une attention particulière, comme les femmes enceintes et les populations vulnérables.
Seules les populations à risque pour la grippe sont relativement bien suivies : le dispositif de prise en charge systématique par l'Assurance Maladie permet cette évaluation. Celui-ci consiste en l'envoi de bons offrant une vaccination gratuite aux personnes concernées, sélectionnées grâce à la base de données de l'Assurance Maladie.
Ce manque de données est à corréler avec un manque de ressources humaines et financières, pour entreprendre des enquêtes de grande envergure, renouvelées fréquemment.
Il est à noter tout de même que l'InVS a récemment recruté un coordinateur de programme pour la couverture vaccinale, pour réfléchir à la façon d'obtenir le même niveau de pertinence sur l'ensemble de la population que sur les enfants.
Les données de la CNAM, ainsi que les mutuelles et assurances complémentaires santé ne sont pas suffisamment exploitées.
L'exploitation de ces données n'est pas systématique, étant donné la complexité de la base de données et le temps que peut requérir une requête sur cette base. Toutefois, l'EPAS (Echantillon Permanent d'Assurés Sociaux), sous-échantillon au 1/100 ème des fichiers de remboursement de l'Assurance Maladie, est en accès libre pour l'InVS, l'AFSSAPS et d'autres organes publics, qui peuvent le consulter et effectuer leurs propres requêtes.
La loi du 13 août 2004 relative à l'Assurance Maladie prévoit la création d'un Institut des Données de Santé , pour partager l'ensemble des données disponibles sur les pathologies et les soins, issues des remboursements. Cet institut, recensant entre autres les données de l'Assurance Maladie, a vu le jour début 2007 sous forme d'un groupement d'intérêt public. L'ensemble de ces membres, dont les régimes obligatoires d'assurance maladie, mettent en commun leurs données et en échange d'une cotisation, peuvent effectuer des requêtes à partir de ces données. L'ouverture juridique de l'accès aux bases de données est prévue pour fin 2007 et il est prévu que ce dispositif soit opérationnel courant 2008. Il serait dès à présent intéressant d'associer à ce dispositif les acteurs collectant des données sur la vaccination, comme l'InVS, afin de bénéficier d'un éventail plus large de données.
4.3.1.3. SUIVI DU STATUT VACCINAL INDIVIDUEL
Pour améliorer la couverture vaccinale de la population, il faut pouvoir identifier le statut vaccinal de chaque individu. Il est donc important pour le médecin comme pour le patient de pouvoir le suivre facilement. Or à l'heure actuelle pour les adultes, la diversité des supports papiers et informatiques est plutôt un obstacle.
Chez les enfants, c'est le carnet de santé qui joue ce rôle. Celui-ci est rentré dans les moeurs et est couramment utilisé par les parents pour leurs enfants.
Un point d'amélioration possible concerne la modification du carnet papier. Lorsque celle-ci est nécessaire, elle se fait dans des délais très longs et le nouveau carnet n'est utilisé que longtemps après la modification du calendrier vaccinal. Ce fut le cas pour les infections invasives à Hib, dont la recommandation date de 1992. Les carnets de santé modifiés n'ayant été disponibles que 2 ans plus tard, les résultats de couverture vaccinale ont été biaisés, car les médecins ne notaient pas la vaccination ou alors dans un emplacement aléatoire.
Pour les adultes, le carnet de santé et le carnet de vaccination sont partiellement utilisés (moins d'un adulte sur 2) et des informations sont également stockées dans les dossiers médicaux des médecins. Ainsi la diversité des supports pour le suivi des vaccinations ne facilite pas la transmission de l'information et l'évaluation de la couverture vaccinale.
Pourtant il est nécessaire de familiariser les personnes et surtout les adultes avec le suivi de leur statut vaccinal individuel.
Une solution étudiée en ce moment pour, à terme, pallier ces aléas est la mise en place du Dossier Médical Personnel (DMP) .
Celui-ci, qui devrait être mis en place courant 2008, contient une partie réservée à la prévention et à la vaccination, remplie par le médecin vaccinateur. Outre l'intérêt que présente un support informatique unique pour renseigner les vaccinations effectuées, le dossier pourra intégrer un système de notifications pour les rappels de vaccination à effectuer, qui s'afficheront lors de la connexion par le patient ou le médecin. Cet outil est donc intéressant car il pourra en partie remédier aux problèmes d'oubli et de négligence dans les retards de vaccination. Cependant, le patient pourra choisir de masquer certaines informations de son dossier, mettant à mal le système de notifications. Dans un premier temps, le DMP cohabitera avec le carnet de santé papier, puis à terme le remplacera.
Cependant, il ne pourra pas servir à des fins statistiques car les données ne sont accessibles qu'aux professionnels de santé, et donc pas à l'InVS par exemple. Sa dimension opérationnelle n'est alors favorable qu'au suivi individuel du statut vaccinal du patient et pas à l'exploitation collective des données recueillies. Les personnes responsables de la mise en place du DMP assurent que des groupes de réflexion y travaillent actuellement. Une collaboration avec la CNAM qui veut utiliser ses bases informationnelles pour un suivi et une relance informatisés est souhaitable.
La France est un cas particulier car dans les pays utilisant déjà un dossier informatisé, celui-ci est un dossier « partagé » et non pas « personnel », ce qui signifie qu'il n'y a pas de partage avec le patient, mais uniquement entre médecins. C'est par exemple le cas aux Etats-Unis, où cela fonctionne très bien. En revanche, leur dossier pose encore des problèmes de compatibilité car si le patient change d'employeur, il change de système d'assurance et le dossier doit être refait entièrement (l'historique peut seulement être conservé sur papier).
La France a choisi d'introduire cet aspect de partage avec le patient pour des raisons culturelles et dans la continuité du renforcement des droits du patient. Ainsi, l'harmonisation des pratiques avec les autres pays ne sera pas possible pour le DMP dans sa forme actuelle. Ainsi, si un Français de passage dans un autre pays se rend dans un cabinet médical, le médecin ne pourra pas connaître son statut vaccinal, et inversement pour un sujet étranger de passage en France.
En France, c'est à l'heure actuelle le médecin généraliste (ou le pédiatre) qui est le plus à même de suivre le statut vaccinal de son patient.
La mise en place du médecin traitant, instaurée par la loi de réforme de l'Assurance maladie du 13 août 2004, devrait faciliter l'implication des professionnels de santé pour le suivi individuel et dans la durée de chaque patient. Les accords conventionnels récents, qui mettent l'accent sur la prévention et prévoient l'incitation par le médecin à la vaccination anti-grippale pour les personnes concernées 45 ( * ) , pourraient renforcer cette approche.
4.3.2. PHARMACOVIGILANCE DES VACCINS
La pharmacovigilance a pour objet la surveillance, après mise sur le marché, des médicaments, dont les vaccins, et du risque d'effet indésirable résultant de leur utilisation. Elle est sous la responsabilité de l'Agence Française de Sécurité Sanitaire des Produits de Santé (AFSSAPS), qui elle-même reporte ses données à l'EMEA, dans le cas de procédures centralisées.
Le réseau de pharmacovigilance français s'articule autour de plusieurs actions 46 ( * ) :
• le plan de gestion des risques, établi avec l'EMEA depuis 2004 (« Risk Management Plan ») : lors de chaque nouvelle demande d'autorisation de mise sur le marché, le titulaire doit soumettre une description détaillée de son système de pharmacovigilance et un plan de gestion de risque ;
• le report passif obligatoire par tout médecin, chirurgien-dentiste, sage-femme ou pharmacien ayant constaté ou eu connaissance d'un effet indésirable susceptible d'être dû à un médicament, qu'il l'ait ou non prescrit ou délivré ;
• la centralisation par l'AFSSAPS des données des 31 centres régionaux de pharmacovigilance (CRPV) qui collectent le report passif des médecins et des pharmaciens ;
• le report par les industriels des données colligées dans les PSUR (Periodic Safety Uptake Report), tous les 6 mois les deux premières années, puis tous les ans pendant toute la durée de la commercialisation du vaccin ;
• la récupération par l'EMEA des données de l'AFSSAPS et des PSUR.
Ainsi à chaque niveau, un relais est identifié, et les données sont au final centralisées par une instance référente (l'EMEA).
Le réseau de pharmacovigilance français est bien structuré.
Comme décrit précédemment, les vaccins étant utilisés chez des sujets sains, ils doivent avoir un excellent profil de tolérance pour être acceptés. Seule leur surveillance post-AMM pendant l'intégralité de leur période de commercialisation permet de détecter d'éventuels effets rares ou survenant à long terme. Aussi un réseau structuré et opérationnel est impératif. Ce n'est pas le cas de tous les pays. En Belgique, par exemple, le réseau de pharmacovigilance existe mais il est identifié par les experts interrogés comme moins efficace car moins structuré.
Néanmoins, rien n'est fait pour que les médecins reportent leurs données, ni aménagement de leur activité, ni valorisation.
La pharmacovigilance est fondée sur la notification spontanée (dite « passive ») par le corps médical et les pharmaciens des effets indésirables au CRPV, qui établit l'importance de la relation entre chaque médicament pris par le patient et la survenue de l'effet indésirable. La notification spontanée est une méthode fondamentale pour générer des alertes mais trop peu exhaustive : 1 à 10% des effets indésirables graves sont notifiés 47 ( * ) .
La surveillance passe donc par une participation active des médecins et pharmaciens. Or, cette activité n'est pas prise en compte dans leur activité, ceci expliquant qu'ils n'en font pas une priorité. Par exemple, dans les établissements hospitaliers, elle n'est pas prise en compte dans la nouvelle réglementation de gestion : la tarification à l'activité (T2A), alors qu'elle pourrait figurer dans les MIGAC (Missions d'Intérêt Général et d'Aide à la Contractualisation).
De plus, il n'y a aucune valorisation des données reportées : aucun retour d'information ni de publication à partir de ces données. Les médecins ne sont donc pas encouragés à reporter puisque certains ne mesurent pas vraiment l'utilisation qui en est faite ou la contribution qu'ils apportent.
4.3.3. SURVEILLANCE ÉPIDÉMIOLOGIQUE
Dans le cadre des maladies infectieuses, la surveillance épidémiologique a pour but :
• de mesurer l'incidence et la mortalité d'une maladie et de décrire la dynamique de sa diffusion dans le temps et l'espace ;
• de connaître les caractéristiques des sujets atteints, en termes par exemple d'âge, de sexe, de présence de facteurs prédisposants, de profession... ;
• de disposer en continu d'informations et donc de détecter une épidémie, d'en apprécier l'ampleur ainsi que l'impact sanitaire d'actions correctives ;
• d'accroître les connaissances sur les facteurs de risque des maladies. Une description correcte des modalités de survenue de la maladie permet de générer des hypothèses sur les facteurs de risque ;
• de mesurer l'impact de mesures de prévention et de contrôle et d'adapter leurs modalités de mise en oeuvre.
Les données épidémiologiques descriptives sont essentielles dans le processus de gestion des programmes de vaccination : les conclusions de ces études sont indispensables au choix des actions de prévention les plus efficaces. Elles ont une place importante au moment de la mise sur le marché de nouveaux vaccins, car elles contribuent à la décision des modalités les plus adaptées de leur intégration dans le calendrier vaccinal. Pour le suivi des programmes de vaccination mis en oeuvre, les données de surveillance épidémiologique permettent de s'assurer de l'efficacité de la vaccination et d'adapter, le cas échéant, le calendrier de vaccination en fonction des résultats observés.
L'exemple le plus parlant est celui de la coqueluche : la vaccination a permis de diminuer la mortalité et la morbidité chez les nourrissons mais a induit un changement de transmission de la maladie 48 ( * ) . Dans les populations vaccinées une transmission des adultes-adolescents vers les nourrissons est observée alors que dans les populations non vaccinées, une transmission d'enfants à enfants est observée. Ce changement est principalement du à l'immunité vaccinale qui diminue au cours du temps et à une absence de rappel vaccinal ou naturel (diminution de la circulation de la bactérie) chez les adolescents et chez les adultes anciennement vaccinés ou infectés. C'est pour cela que la France a introduit un rappel à 11-13 ans puis chez les jeunes adultes.
À l'occasion de phénomènes épidémiques, ces mêmes techniques sont utilisées pour identifier l'origine de l'épidémie afin de mettre en place le plus rapidement possible des mesures de contrôle au niveau de la source de contamination ou des sujets susceptibles d'être atteints.
La surveillance épidémiologique des maladies à prévention vaccinale s'appuie sur plusieurs systèmes de recueil des données 49 ( * ) (tableau VI):
• la notification obligatoire de certaines maladies infectieuses : diphtérie, tétanos, poliomyélite, tuberculose, hépatite B aiguë, fièvre jaune, fièvre typhoïde et paratyphoïde, infections invasives à méningocoque, infection par le VIH et, depuis 2005, rougeole et hépatite A aiguë. Ces notifications sont recueillies par les Directions Départementales des Affaires Sanitaires et Sociales (DDASS), et analysées au niveau national par l'InVS ;
• des réseaux de médecins généralistes : le réseau Sentinelles de l'unité 707 de l'INSERM, qui recueille des données cliniques sur les hépatites, les syndromes grippaux, la rougeole, les oreillons, la varicelle, et le réseau des médecins participant aux Groupes Régionaux d'Observation de la Grippe (GROG), recueillant des données cliniques et virologiques ;
• des réseaux de laboratoires et d'hôpitaux gérés par l'InVS, en collaboration, le cas échéant, avec le Centre National de Référence correspondant : Renacoq (coqueluche), Epibac (infections à pneumocoque, à Haemophilus influenzae , à méningocoque), Renarub (infections rubéoleuses pendant la grossesse), Réseau de surveillance des entérovirus pour la poliomyélite, etc ;
• les données des CNR pour les maladies transmissibles : grippe, rougeole, Hib, méningocoques, mycobactéries, rage, entérovirus, hépatites virales, pneumocoques, tuberculose, etc. ;
• les déclarations obligatoires des causes de décès (CépiDc, anciennement INSERM SC 8) ;
• des études séro-épidémiologiques ponctuelles.
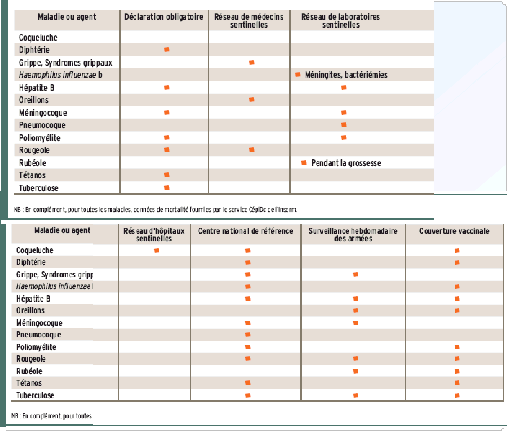
TABLEAU VI. MODALITÉS DE SURVEILLANCE DES MALADIES DU CALENDRIER VACCINAL
La France possède un réseau de surveillance épidémiologique bien structuré et très actif, qui sert de modèle pour d'autres pays.
Dans ces structures, les interlocuteurs sont clairement identifiés (aussi bien pour le report des médecins que pour les échantillons des laboratoires) et les données sont ensuite centralisées. Ces groupes peuvent travailler en collaboration avec l'InVS et ont notamment un rôle d'alerte en cas d'épidémies.
Ces réseaux et leurs maillages sont reproduits dans d'autres pays. Par exemple, le modèle des GROG est devenu le standard européen depuis 1987, ce qui a abouti à la création de l'European Influenza Surveillance Scheme (EISS), réseau européen d'alerte de la grippe (18 pays dont la France). Ce réseau contribue entre autres à la détermination avec l'OMS de la composition vaccinale (la France est un des pays qui isolent le plus de souches).
Le GROG a de plus développé un rôle éducatif (bulletins envoyés par mail à chaque participant, contrôle du contenu scientifique de certains articles...) et ce, grâce à beaucoup de volontés et de moyens humains.
Pourtant, la France manque de bases de données épidémiologiques larges et récentes, et ce pour plusieurs raisons, citées ci-dessous.
Tout d'abord, certaines structures de veille souffrent de l'insuffisance des financements.
Les CNR ont récemment obtenu des financements supplémentaires et sont désormais pérennes. Cependant, force est de constater que ces structures, tout comme les GROG, manquent encore de financements pour renforcer leurs actions et initier de nouvelles démarches. Par exemple, les GROG ont beaucoup d'idées pour suivre l'efficacité des vaccins en population générale, les CNR aimeraient affiner le suivi de l'impact des vaccinations de routine sur les germes responsables de la maladie, ou encore mettre en place davantage de projets européens transversaux... Ces chiffres sont incomplets aujourd'hui. Les Anglais, plus nombreux dans les structures de veille sanitaire, peuvent quant à eux récolter des données supplémentaires et multiplier les démarches.
Le manque de ressources peut s'expliquer en France, comme dans d'autres pays développés, par un déséquilibre réel entre les moyens alloués aux approches curatives et ceux accordés à la prévention, permettant d'agir efficacement sur les facteurs d'environnement et les comportements.
Egalement, par manque d'anticipation, certaines données ne sont pas du tout recensées.
Par exemple, la survenue de scléroses en plaques chez les adolescents non vaccinés n'est pas précisément connue. Or dans le cadre de la vaccination contre l'hépatite B, ce chiffre fait défaut pour comparer l'incidence chez les personnes vaccinées. Il en sera de même pour la future vaccination contre les HPV, qui s'effectue à un âge similaire, ou encore pour la vaccination contre les rotavirus, pour laquelle il faudrait connaître auparavant l'incidence des invaginations intestinales aigües en population normale.
D'après les industriels qui mènent des études dans plusieurs pays, l'Allemagne ou la Finlande possèdent des données épidémiologiques plus complètes, sur lesquelles ils se basent, tout comme les experts nationaux.
De plus, comme pour la pharmacovigilance, il n'existe aucune incitation pour que les médecins reportent leurs données, et cela conduit inévitablement à une sous-estimation des données épidémiologiques.
Il n'est pas rare qu'un établissement de soins participe à une quarantaine de réseaux de surveillance. Or, ce report n'est pas pris en compte dans l'activité du médecin (hospitalier ou ambulatoire). De plus, la procédure de report et les documents correspondants peuvent être longs et complexes, ce qui peut pousser le médecin trop occupé ou pas assez informé à négliger cette tâche. Les réseaux de veille comptent ainsi de moins en moins de membres. Par exemple, le réseau Sentinelles ne compte plus que 100 à 150 médecins sur l'ensemble du territoire et les difficultés sont similaires pour maintenir la participation des pédiatres hospitaliers.
Enfin, certaines données existent mais ne sont pas encore exploitées.
Même si l'Institut des Données de Santé a pour vocation d'optimiser l'exploitation des données de la Sécurité Sociale, un autre problème subsiste : celui de la compatibilité des différents systèmes informatiques. Ainsi certaines informations des acteurs régionaux tels que les DDASS ou les CHU ne sont donc pas utilisées ou alors ponctuellement. Dans ce cas, elles ont été recueillies suite à des initiatives individuelles, s'appuyant sur des réseaux personnels et informels.
L'Etat a la responsabilité d'étoffer ou de rendre accessible ces données car, comme cela a été cité précédemment, l'épidémiologie descriptive est impérative pour construire les stratégies vaccinales. Le CSIS avait abordé à ce sujet la nécessité de se doter d'outils épidémiologiques de référence 50 ( * ) et cette proposition est à suivre.
Ainsi, si une politique vaccinale de grande ampleur est mise en oeuvre, il faut auparavant s'assurer d'avoir les moyens de la suivre correctement par la suite, au risque qu'elle soit inefficace, voire dangereuse. Par exemple, si la couverture vaccinale (par exemple contre la rougeole, ou la varicelle dont la recommandation n'est pas acquise) obtenue chez les enfants jeunes est incomplète, on augmente les probabilités que les patients susceptibles rencontrent le virus à l'âge adulte, provoquant alors une maladie plus sévère que lors de sa survenue dans la petite enfance.
4.4. DIMENSION ÉCONOMIQUE DES VACCINS
4.4.1. LE COÛT DU REMBOURSEMENT DES VACCINS
La place de la vaccination dans les budgets de l'assurance Maladie est plutôt stable et elle est similaire à la place qu'elle occupe dans le marché pharmaceutique global : 1,5%.
Les vaccins utilisés par les Français sont financés soit par remboursement de l'Assurance Maladie, lorsqu'ils ont été prescrits par un médecin et achetés par le patient, soit payés par le budget des services publics réalisant les vaccinations comme les PMI par exemple. Par exemple, en Isère, plus de 30 000€ du budget du Conseil Général sont dédiés à l'achat des vaccins 51 ( * ) . Les données compilées au niveau national ne sont aujourd'hui pas disponibles, mais la loi du 9 août 2004 ayant transféré la responsabilité de la vaccination des départements à l'Etat, la visibilité au niveau national va aller en s'améliorant et ce type de chiffre devrait être bientôt disponible.
En ce qui concerne l'Assurance Maladie, il existe deux budgets distincts pour financer les vaccins :
• le budget global de l'Assurance Maladie : prise en charge sur le risque au taux normal de 65%, dans le cadre de l'ONDAM (Objectif National des Dépenses de l'Assurance Maladie), qui correspond aux dépenses remboursées par l'ensemble des régimes d'Assurance Maladie (hors ticket modérateur, dépassement d'honoraires...) ;
• le FNPEIS (Fonds National de Prévention, d'Education et d'Information pour la Santé), qui finance plus spécifiquement toute action de prévention, d'éducation et d'information sanitaires propre à améliorer l'état de santé général de la population.
Ainsi, pour la grippe et le ROR qui sont remboursés à 100% pour les populations concernées décrites dans le calendrier vaccinal, 65% du vaccin est remboursé par le budget global de l'Assurance Maladie, tandis que les 35% restants sont remboursés à partir du FNPEIS.
Pour la période du 1 er septembre 2005 au 31 août 2006, le montant du remboursement des vaccins sur le budget de l'Assurance Maladie représentait 290 millions d'euros , soit 1,5% du montant dédié au remboursement de l'ensemble des médicaments (19 milliards d'euros), tandis que la prise en charge du ticket modérateur pour la grippe et le ROR sur le FNPEIS représentaient 17 millions d'euros 52 ( * ) . Dans ces 17 millions d'euros, environ 12 sont consacrés au remboursement des vaccins anti-grippaux et 5 aux vaccins triples. Ces chiffres ont tendance à être stables d'une année sur l'autre depuis 2001, excepté une légère augmentation pour la grippe en 2006, qui s'explique entre autres par l'extension des recommandations à 2 ALD supplémentaires. Les taux de couverture vaccinale encore faibles pour ces populations, et de manière générale le vieillissement de la population, laissent présager une augmentation progressive de ce poste de dépenses.
4.4.2. ETUDES MÉDICO-ÉCONOMIQUES
Certes la vaccination est un investissement financier important mais elle est un outil très intéressant économiquement parlant, en regard des coûts des maladies elles-mêmes.
Le coût d'une maladie est décomposé en coûts directs, principalement liés à la prise en charge médicale et au traitement (cas, complications, soins ambulatoires et hospitalisation suivis ou non de décès), et en coûts indirects, traduction monétaire des pertes de production liées à l'absence de l'employé du fait de la maladie. La vaccination peut agir sur ces deux postes de coûts.
Les maladies à prévention vaccinale, si elles ne sont pas prévenues, coûtent cher à l'Assurance Maladie, qui rembourse une partie des honoraires médicaux et des médicaments et qui paie les indemnités journalières liées aux arrêts de travail.
Par exemple, les GROG estiment que chaque million de cas de grippe coûte environ 100 millions d'euros et une épidémie moyenne touche 4 à 5 millions de Français, soit un coût de 400 à 500 millions d'euros.
Même si les coûts médicaux directs évités semblent supérieurs aux coûts de la vaccination chez les personnes âgées, très peu de travaux récents en France ont documenté l'impact socioéconomique de la grippe. Concernant les coûts indirects, une étude française récente évaluait le coût de la perte de production dû à l'absentéisme pour grippe égal à 16 fois le coût médical 53 ( * ) . Malgré l'absence de méthodologie commune et d'indicateurs statistiques standardisés qui permettraient la comparaison terme à terme des résultats, les études réalisées dans d'autres pays montrent toutes le bénéfice financier de la vaccination dans cette population, en particulier pour les coûts indirects évités. Voici à titre d'exemple, les résultats d'une étude américaine des années 90 (figure 9) :

Figure 9. Résultat d'une étude coût-bénéfice de la vaccination antigrippale par la méthode « coût de la maladie » 54 ( * )
Une autre étude réalisée aux Etats-Unis 55 ( * ) a montré que la vaccination contre la grippe coûte 140$ par année de vie sauvée, ce qui est moins cher que la chloruration de l'eau (3 100$ par année de vie sauvée) ou que les mesures pour aider les fumeurs à arrêter le tabac (9 800$) (figure 10). Toujours aux Etats-Unis, il a été montré par diverses études sur le vaccin antipneumococcique Prevnar® que pour 10 000 cas évités par prévention directe individuelle, 20 000 étaient évités par la protection indirecte que confère la vaccination. L'ensemble de ces chiffres confirment la rentabilité de la vaccination et les coûts qu'elle permet d'éviter.
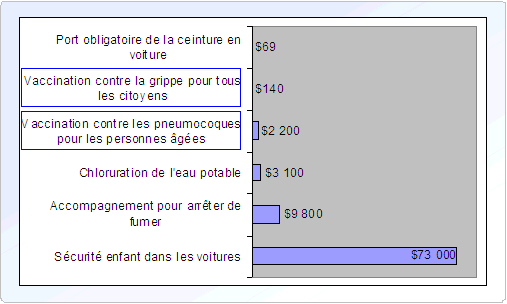
Figure 10. Coût des actions de santé publique par année de vie sauvée
Cet investissement, même s'il augmente, reste relativement intéressant avec les nouveaux vaccins, dont le prix est plus élevé. Pour les infections à HPV, l'effet d'une vaccination à l'âge de 11 ans en supplément du dépistage comme pratiqué actuellement en France, soit tous les 3 ans entre 25 et 60 ans, permet de réduire de 55% les apparitions de lésions cancéreuses, de 75% le nombre de cas de cancers du col de l'utérus et de 75% également le nombre de décès dus au cancer. Le ratio coût-efficacité a été évalué dans ce cas à 6 000€ par année de vie sauvée 56 ( * ) .
L'Assurance Maladie réalise des études médico-économiques préalablement aux décisions de prise en charge du ticket modérateur de certains vaccins.
Ces calculs permettent d'estimer le taux de couverture vaccinale à partir duquel ce programme d'incitation financière sera rentable, en comparant le coût de la vaccination et les coûts évités (hospitalisation, arrêts maladies...). Ces études ne sont pas publiées, mais pour la grippe par exemple, ce seuil est aujourd'hui atteint : la couverture vaccinale de l'ensemble des populations à risque s'élève à 62% environ, ce qui est suffisant pour permettre un rééquilibrage du budget.
Pourtant cet aspect médico-économique est encore trop peu pris en compte dans les réflexions sur les recommandations vaccinales.
Cette dimension économique est réellement apparue dans le domaine des vaccins avec la recommandation pour le vaccin contre la varicelle en 2004. Le retard de la France dans le domaine des études médico-économiques est important face aux pays anglosaxons, qui ont intégré cette dimension économique dans leurs programmes vaccinaux depuis plus d'une dizaine d'années. Cette dimension est en effet assez nouvelle en France dans le domaine de la santé. Aucun consensus n'a été trouvé à l'heure actuelle par les économistes de la santé sur la façon de réaliser ces études, sur le choix des hypothèses, des modèles... Sans méthodologie commune, il est donc difficile d'intégrer ces études à la réflexion sur les vaccins.
Par exemple, les coûts indirects de la non-vaccination (arrêts de travail, perte de productivité des entreprises...) ne sont toujours pas pris en compte dans les études de l'InVS, fournies au CTV.
4.4.3. COÛT DU SUIVI DES PROGRAMMES VACCINAUX
Le coût des activités liées au suivi de la politique vaccinale au sein de l'InVS peut être estimé à 1,5 millions d'euros annuels 57 ( * ) .
Ce coût inclut :
• les coûts salariaux,
• les coûts moyens de fonctionnement pour des projets ad hoc mis en oeuvre (à l'exception de coûts exceptionnels pour de gros projets d'études ponctuellement mis en oeuvre),
• les subventions à des partenaires qui fournissent certaines données nécessaires aux évaluations,
• et une estimation de la contribution des services transversaux de l'InVS à l'activité de l'unité des maladies à prévention vaccinale.
4.4.4. COÛT DES CAMPAGNES DE COMMUNICATION
Les coûts des campagnes de communication sur la vaccination, financées par le FNPEIS de la CNAMTS (Caisse Nationale d'Assurance Maladie des Travailleurs Salariés) sont stables et représentent annuellement 7 à 8 millions d'euros.
Pour la grippe par exemple, en 2005, les dépenses de communication représentaient 2,4 millions d'euros, et 2,16 en 2006 58 ( * ) . Ces chiffres sont assez variables en fonction des thèmes choisis et des années. La part maximale du FNPEIS consacrée à la communication est négociée entre la CNAMTS et le ministère de la Santé, puis les campagnes sont confiées à des agences pour une durée de 3 ans, suite à une procédure d'appel d'offres.
Ponctuellement, le ministère peut demander à l'INPES, financé aux 2/3 par la CNAMTS, de réaliser une campagne de communication sur la vaccination (cela n'a pas été le cas depuis 5 ans) et pour eux, cela représente un coût de 2 millions d'euros également, voire davantage (jusqu'à 4 millions) si le média télévisuel est utilisé majoritairement.
Ces coûts sont assez stables dans le temps. L'exemple de la campagne pour la vaccination contre l'hépatite B en 1995 le montre. Cette campagne visait en amont les médecins et pharmaciens et en aval l'ensemble de la population (adolescents, jeunes adultes et parents) autour du thème «L'hépatite B : se faire vacciner, c'est l'éviter » en ciblant plus particulièrement les adolescents. Tous les supports furent utilisés : film télévisé de 30 secondes, messages radiophoniques, encarts dans la presse, affiches et dépliants destinés au grand public, « kit pédagogique », forums régionaux d'information et réunions de médecins. Au total, cette campagne coûta 13,9 millions de francs en 1995 qui furent entièrement financés par le FNPEIS 59 ( * ) . Avec une hypothèse d'une inflation moyenne de 1,7%, une telle campagne aurait coûté aujourd'hui 2,5 millions d'euros environ, ce qui correspond effectivement au coût d'une campagne de grande envergure.
4.5. RÉPARATION ET INDEMNISATION
Les indemnisations suite à un accident médical lié à une vaccination obligatoire représentent environ 20 dossiers par an et 700 000€, soit 2,2% des indemnisations financées par l'ONIAM.
La réparation des dommages imputables à une vaccination obligatoire incombe à l'Etat par le biais de l'Office National d'Indemnisation des Accidents Médicaux, des Affections Iatrogènes et des Infections Nosocomiales (ONIAM), selon l'article L. 3111-9 du code de la santé publique. L'ONIAM joue également un rôle dans l'indemnisation des accidents médicaux, survenus suite à une vaccination recommandée, au travers de Commissions Régionales de Conciliation et d'Indemnisation (CRCI).
Auparavant sous la responsabilité du ministère de la Santé, la loi du 9 août 2004 relative à la politique de santé publique a transféré à l'ONIAM la charge de ces réparations. Le transfert est effectif depuis le 1er janvier 2006. Au 30 juin 2006, environ 120 dossiers avaient été transférés de la DGS à l'Office.
Pour la réparation des dommages directement imputables à une vaccination obligatoire, les prévisions budgétaires effectuées en 2006 étaient les suivantes 60 ( * ) :
- la prise en compte de 100 nouveaux dossiers de demande d'indemnisation par an, dont 20% donnent lieu à une indemnisation,
- 150 dossiers pris en charge par l'office en gestion pour le compte du ministère de la Santé, mais dont l'indemnisation reste à la charge du ministère.
A titre d'exemple, entre 120 et 160 dossiers ont été indemnisés depuis 1995 pour des accidents liés à la vaccination (obligatoire ou recommandée) contre l'hépatite B, sur plus de 600 dossiers déposés 61 ( * ) .
Le budget de l'ONIAM pour 2006 a été fixé à 43 350 600 €, dont :
- 37 157 000 € (85,7%) au titre du dispositif CRCI-ONIAM ;
- 967 800 € (2,2%) au titre des accidents vaccinaux ;
- 5 225 800 € (12,1%) au titre des contaminations par le virus de l'immunodéficience humaine.
Dans le cadre de ce budget, le montant prévisionnel des indemnisations s'élève quant à lui à 33 200 000 €, dont :
- 27 500 000 € (82,8%) au titre du dispositif CRCI-ONIAM ;
- 700 000 € (2,1%) au titre des accidents vaccinaux ;
- 5 000 000 € (15,1%) au titre des contaminations par le VIH.
4.6. EXPERTISE
Pour remplir sa mission, le ministère de la Santé et les différentes instances publiques sont entourés d'experts du domaine de la vaccination.
La France compte parmi les personnes intervenant dans les différentes instances publiques de la politique vaccinale des experts motivés, reconnus et compétents dans le domaine des vaccins.
Ceux-ci sont très actifs : ils rédigent des publications scientifiques, participent à des groupes de travail, des auditions publiques (comme celle sur l'éventuelle levée de l'obligation vaccinale par le BCG en 2006), des associations (AFPA, InfoVac...), des séminaires de formation, etc.
Leur activité dépasse le cadre de nos frontières : au niveau européen, la France est reconnue pour avoir une bonne expertise en matière de vaccination et participe aux groupes de travail de l'ECDC ou de l'OMS.
Cette expertise française est donc reconnue et risque pourtant de ne pas être transmise aux générations futures.
Cet atout est à consolider, car le risque à court terme est de voir disparaître des connaissances avec le départ à la retraite de certains experts. En effet, certaines de ces personnes sont bientôt, voire déjà, retraitées. Or, le transfert de savoirs est négligé.
Aucune action officielle n'incite au relais de connaissances, que ce soit auprès des médecins en activité ou auprès des jeunes générations, moins motivés par la vaccination, faute d'une formation et d'une information suffisantes. Rappelons que les experts actuels ne sont pas rémunérés pour leur implication et qu'aucune prise en charge par l'Etat n'est envisagée pour leur participation à des congrès spécialisés. Ces arguments restent donc un autre frein à l'investissement de nouveaux médecins dans ce domaine.
5. ARTICULATION DES INSTANCES PUBLIQUES
La France est un des pays ayant le plus grand nombre d'instances intervenant dans l'élaboration de la politique vaccinale. Grâce à une expertise incontestée, les décisions prises sont souvent bénéfiques, mais le point critique réside dans l'articulation entre ces différentes instances et dans le suivi d'une ligne directrice claire.
5.1. ELABORATION DES RECOMMANDATIONS
L'articulation entre les différentes instances publiques s'améliore, mais manque encore de coordination.
Parmi les évolutions positives, il faut souligner la collaboration nouvelle entre l'InVS, l'AFSSAPS, la DGS et l'INPES, au cours de certaines étapes (élaboration des recommandations, actions de communication autour de campagnes vaccinales). Auparavant, l'échange entre ces institutions était inexistant.
Toutefois, la séquence des différentes instances publiques (CTV, CSHPF, DGS, HAS, CEPS) manque de coordination réfléchie. L'exemple le plus révélateur est le manque de visibilité du champ d'action de ces instances.
Le cas le plus significatif est celui du CTV dont le rôle précis et les procédures sur lesquelles il se base sont mal connus des autres instances, voire des industriels. La méthodologie de construction du calendrier vaccinal n'est pas perçue comme clairement établie, mais plutôt comme tenant compte de nombreux paramètres, telles que les approches stratégiques, la perception du problème par la population, les médecins et les politiques mais aussi l'expérience 62 ( * ) . De plus, depuis peu le CTV intègre dans ses avis des critères économiques, indépendamment du CEPS. Le risque est donc de considérer par deux fois ces critères et cela est contraire à la volonté d'harmonie des décisions que ces instances revendiquent.
Au Canada, l'homologue du comité technique s'appuie sur une liste d'une quinzaine de questions, publiques et connues de tous, dans un souci de transparence. Aux Pays-Bas, 7 items sont étudiés. Dans ce même but, aux Etats-Unis, les réunions de l'ACIP (Advisory Committee on Immunization Practices) sont publiques, et les entreprises sont parfois invitées à y participer.
L'évaluation séquentielle du dossier d'un vaccin, du CTV jusqu'au CEPS, peut dépasser les délais fixés.
La Commission de Transparence et le CEPS n'étant pas représentés au CTV 63 ( * ) , un gain de temps sur des considérations communes, telles que les critères économiques ou le bénéfice de santé publique, n'est pas possible. Ainsi, même si les délais se sont améliorés récemment, l'évaluation séquentielle, sans frontières clairement délimitées, reste relativement longue et le délai réglementaire de 180 jours 64 ( * ) , entre l'autorisation de mise sur le marché d'un vaccin et l'obtention de son remboursement, peut être dépassé.
Sans programme de santé publique clairement défini par le ministre et sans ligne directrice visible par tous, les agissements peuvent paraître contradictoires.
La décision finale, qui appartient aux politiques, peut aller à l'encontre de l'expertise scientifique. Dans le passé, les politiques ont pu alternativement aller à l'encontre ou devancer les recommandations émises par le CTV.
Un exemple où les autorités de santé n'ont pas suivi les avis du CTV-CSHPF concerne la recommandation pour les vaccins contre le pneumocoque. Les experts étaient d'avis de généraliser dès le début la recommandation à tous les nourrissons. Les politiques n'ont d'abord recommandé ce vaccin qu'à des populations spécifiques, mais qui couvraient quand même une grande majorité des enfants. Les bons résultats de ce vaccin en France, ainsi que les résultats démontrés de manière solide à la fois dans leurs effets directs et indirects (protection collective) aux Etats-Unis, ont contribué à recommander la vaccination généralisée en France (2006).
A l'inverse, le ministre a récemment devancé les conclusions scientifiques, avec l'exemple du vaccin anti-HPV. Alors que le CTV n'avait pas encore rendu son avis sur l'utilisation de ce vaccin, l'annonce du remboursement (et sous-entendu de la recommandation) de ce vaccin avant l'été a été médiatisée.
5.2. CENTRALISATION DES DÉCISIONS DE SANTÉ
La recentralisation des décisions de politique vaccinale doit permettre une meilleure visibilité de l'Etat sur les actions des départements, mais les résultats de cette nouvelle politique ne sont pas encore connus.
Jusqu'en 2006, les départements (Conseils Généraux) géraient eux-mêmes leurs politiques de vaccination, comme cela avait été permis par la loi de décentralisation dans les années 80. Or l'Etat n'avait aucune visibilité sur ce qui se passait dans chaque département, car les Conseils Généraux n'avaient pas obligation de reporter leurs données au niveau national. La loi du 9 août 2004 a prévu la recentralisation des décisions de santé : depuis le 1 er janvier 2006, les départements qui le souhaitent ont transféré la gestion de la politique vaccinale à l'Etat (par le biais des DDASS). Dans les départements où le Conseil Général souhaite continuer son action, celui-ci est désormais obligé de reporter ses données au niveau national. Cette collaboration entre le ministère de la Santé et les Conseils Généraux est nouvelle. L'Etat a donc désormais la visibilité sur les actions de vaccination de chaque département.
La plupart des actions ayant commencé en cours d'année 2006, il faudra attendre 2008 pour pouvoir dresser un bilan sur une année complète (année 2007). C'est alors qu'on pourra mesurer l'impact de cette politique sur les résultats des départements, les points forts et les points d'amélioration possibles.
5.3. IMPLICATION DE LA FRANCE SUR LA SCÈNE EUROPÉENNE
Même si les échanges peuvent encore être améliorés et renforcés, la France est présente dans les démarches européennes.
Conformément à une volonté d'harmonisation des pratiques, se mettent en place à l'heure actuelle des groupes de travail thématiques (stratégies vaccinales ou pharmacovigilance par exemple), initiés par l'ECDC, auxquels la France participe.
La France participe également à un projet visant à recenser les éléments des politiques vaccinales des pays européens et à mener des études transversales : il s'agit du projet VENICE. Cette initiative VENICE correspond tout à fait aux attentes des différents acteurs, qu'ils soient politiques, industriels ou vaccinateurs. En effet, chacun séparément se tient informé de ce qui se passe hors de son propre pays, malgré des difficultés d'accessibilité (langue, localisation de l'information). Ce projet répond donc à ces besoins.
La communication et la diffusion des résultats est un point clé du succès de ce projet, et à l'heure actuelle (après deux sessions, dont la deuxième en avril 2007), les premiers résultats restent peu accessibles. Ils regroupent pourtant des informations très riches, comme les profils de chaque pays participant en matière de programmes de vaccination, ainsi que des conclusions de groupes de travail sur certains vaccins (vaccin pneumococcique par exemple).
CHAPITRE 4
LA PLACE DES PROFESSIONNELS DE SANTÉ
SYNTHESE DU CHAPITRE
• En France, 9 vaccins sur 10 sont
réalisés en secteur libéral, le reste étant
réalisé dans le secteur public.
Les vaccinateurs principaux
sont les médecins généralistes, suivis par les
pédiatres.
• Alors que les vaccinateurs sont en première ligne pour faire la promotion de la vaccination auprès du grand public, la formation initiale à l'université de médecine ainsi que la mise à jour des connaissances (via la FMC) sont insuffisantes, en particulier pour les médecins généralistes. Cependant, la réforme en cours sur la FMC place la prévention vaccinale parmi les cinq orientations nationales pour la prochaine période de formation obligatoire.
• Par ailleurs, alors que les vaccinateurs n'ont pas la formation suffisante pour chercher l'information de façon pertinente, celle-ci est actuellement difficile d'accès, présente sur de nombreux supports et provenant de multiples sources, officielles ou non
• Il en résulte que l'adhésion du
corps médical à la vaccination, malgré une opinion
positive la plus haute en Europe, reste partielle.
Cette adhésion
partielle s'illustre par un détachement d'une partie des vaccinateurs
par rapport aux recommandations vaccinales, des certitudes
altérées sur la balance bénéfice/risque et des taux
de vaccination des professionnels de santé qui n'atteignent pas les
objectifs nationaux (notamment pour l'hépatite B et la
grippe).
• Enfin, les médecins attendent des pouvoirs publics que leur rôle de vaccinateur et de promoteur de la vaccination soit valorisé. Ce soutien leur est nécessaire pour être mieux armés pour répondre aux questions que se pose le public sur la vaccination.
1. RÔLE ET RÉPARTITION DES VACCINATEURS
1.1. LES VACCINATEURS
Les vaccinations peuvent être pratiquées, indifféremment et au choix du patient, en secteur privé ou en secteur public.
Elles se font sous la responsabilité du médecin, par lui-même ou par une infirmière à qui il délègue le geste, et sur prescription médicale uniquement.
Les services publics concourant à la réalisation des vaccinations sont :
• les services de Protection Maternelle et Infantile (PMI) (par exemple, en Ile-de-France, il y a 69 centres dont 41 départementaux, 17 associatifs et 11 gérés par l'AP-HP, pour 140 000 injections réalisées en 2004),
• les centres de vaccination, relevant soit du conseil général, soit de l'État, par l'intermédiaire des DDASS,
• les centres de planification familiale,
• les centres de vaccination pour les voyageurs,
• les consultations de dépistage anonyme et gratuit du VIH qui peuvent proposer la vaccination contre l'hépatite B,
• ...
Les médecins scolaires quant à eux ne vaccinent plus, ils ont davantage un rôle de conseil et peuvent proposer à l'élève de se rapprocher de son médecin traitant pour effectuer la vaccination manquante.
Ils ont vacciné entre 1994 et 1998 lors de la campagne de vaccination à l'école contre l'hépatite B, mais depuis l'arrêt de cette campagne, ils ne font plus partie des médecins vaccinateurs.
Les médecins du travail vaccinent de façon aléatoire, pour des raisons multiples (déontologie, code du travail, responsabilité...) et effectuent surtout des vaccinations professionnelles.
L'arrêté du 22 mars 2005 a également donné aux sages-femmes une autorisation élargie de vacciner, afin de faciliter les vaccinations dans les maternités. Elles peuvent notamment effectuer les vaccinations contre la tuberculose, contre la rubéole avant la sortie de la maternité pour les mères séronégatives, contre la coqueluche dans le cadre de la stratégie « cocooning » (vaccination des futurs parents et éventuellement de la fratrie des enfants à naître) et la vaccination contre l'hépatite B des nouveau-nés dont la mère est positive pour l'antigène HBs.
La vaccination par les sages-femmes est encore peu appliquée mais cette possibilité est encore trop récente (mars 2005) pour juger de son efficacité.
1.2. RÉPARTITION DES ACTES DE VACCINATION
Aujourd'hui, sur 10 actes de vaccination, environ 9 sont réalisés en secteur libéral et 1 par les structures publiques.
Par ailleurs, la grande majorité des vaccinations de la population, tous âges confondus, est effectuée par les médecins généralistes.
50% des vaccinations de l'enfant de moins de 2 ans sont effectuées par les pédiatres 65 ( * ) .
Pour les enfants de moins de 6 ans, environ 45% sont vaccinés par des généralistes, 45% par des pédiatres et 10% en PMI 66 ( * ) . Au-delà de 6 ans, les données sont empiriques, mais la répartition est sensiblement la même : 90% en secteur libéral (généralistes) et 10% par le secteur public.
Pourtant, même si les omnipraticiens réalisent 9 vaccinations sur 10, celles-ci restent un acte qui représente une faible part de leurs activités : au cours de 3% de l'ensemble des séances, le médecin généraliste a vacciné le patient qu'il a vu 67 ( * ) . Cela représente tout de même 50% des actes techniques effectués par un médecin généraliste 68 ( * ) .
Pour les pédiatres, les vaccinations représentent 14,7% de leur activité.
Ces tendances se constatent par exemple en Isère où 90% des vaccinations sont effectuées en ambulatoire par les médecins généralistes 69 ( * ) . Le Conseil Général de l'Isère complète cette action :
• d'abord en achetant les vaccins - 30 490 Euros en 2002 - puis en les redistribuant aux communes, services de PMI, centres de santé, associations de médecins du travail, chargés d'effectuer ces vaccinations gratuitement,
• mais aussi via le service départemental de vaccination, en délivrant, en fonction des professions et habitudes de vie, des conseils personnalisés à tout usager qui en fait la demande.
Une autre enquête réalisée en Franche-Comté 70 ( * ) a étudié les lieux de vaccination pour la diphtérie, le tétanos, la poliomyélite et la coqueluche et a abouti aux mêmes conclusions qui placent le secteur libéral comme premier circuit de vaccinations (tableau VII).
NB : Les données ne portent que sur les sujets interrogés, aucune information sur l'âge des sujets, considérés comme vaccinés grâce aux remboursements, n'étant disponible. On peut donc s'attendre à une sous-estimation du taux de vaccination en cabinet médical.
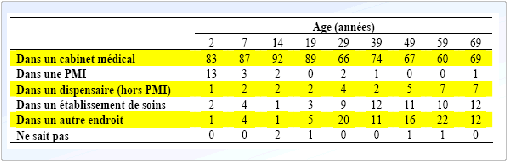
TABLEAU VII. LIEU DE VACCINATION DTCP, DTP OU TP, CHEZ LES SUJETS INTERROGÉS COUVERTS (%)
En France, la répartition géographique des lieux de vaccinations n'apparaît jamais comme un problème . La population de l'ensemble du territoire dispose de lieux de vaccinations facilement accessibles (PMI, centres publics, cabinets de médecins...).
Les lieux de vaccinations varient d'un pays à l'autre et dépendent fortement du système de soins. En Finlande par exemple, la grande majorité des vaccinations est réalisée en milieu public. Cela est très lié au fonctionnement de leur système de santé : 9 médecins sur 10 exercent en milieu public et chaque enfant se voit attribuer un centre de santé public de référence à la naissance.
En Belgique, chaque tranche d'âge est sous la responsabilité d'un médecin défini. La vaccination est, avant 18 ans, majoritairement réalisée en milieu public : le médecin de PMI est le premier vaccinateur (de 0 à 3 ans), suit le médecin scolaire (de 3 à 18 ans), puis le médecin généraliste (à partir de 18 ans). Ces médecins étant tour à tour responsables de la santé de leurs patients, une meilleure observance est constatée.
1.3. LES MÉDECINS, PROMOTEURS DE LA VACCINATION
Les médecins, pédiatres ou généralistes, constituent l'accès à la vaccination pour leurs patients : ils sont promoteurs de la vaccination de la population dans un cas sur trois, voire plus pour les enfants
Selon la Baromètre Santé 2005, le médecin est promoteur de la vaccination dans 38,1% des cas et le patient dans 32,3% des cas. Pour la vaccination des enfants, ce sont les parents qui prennent la décision de vaccination, mais eux-mêmes sont conseillés par leur médecin généraliste ou pédiatre.
2. FORMATION DES VACCINATEURS ET DES PHARMACIENS
Excepté pour les pédiatres, la formation initiale et la mise à jour des connaissances des vaccinateurs sont insuffisantes.
2.1. FORMATION UNIVERSITAIRE
Les médecins reçoivent très peu de formation à la vaccinologie, aussi bien quantitativement que dans la diversité de ses aspects lors des études universitaires de médecine.
Approximativement 4 heures sont dédiées à la vaccination, s'intégrant dans le cours de pédiatrie dispensé en troisième année de médecine, sans mise à jour jusqu'à la fin des études, malgré l'évolution des techniques et stratégies vaccinales.
Outre cette insuffisance, les enseignements sont assez éloignés de la réalité du terrain et par exemple, aucun enseignement n'est dispensé en vue de répondre aux questions concrètes ou aux interrogations d'un sujet indécis sur la vaccination, ce qui est pourtant un des cas pratiques les plus courants.
Il existe enfin quelques rares formations spécifiques, comme les 2 seuls Diplômes Inter-Universitaires (DIU) de France (Saint Louis et Cochin) consacrés à la vaccination et ayant lieu pendant le 3 ème cycle des études médicales.
2.2. FORMATION MÉDICALE CONTINUE (FMC)
Les vaccins sont plus largement traités dans la FMC des pédiatres que dans celles des médecins généralistes.
Les pédiatres sont régulièrement formés à la vaccination : environ 20 à 30% de la FMC des pédiatres concerne la vaccination. De plus, la quasi-totalité de leurs congrès traitent en partie de ce sujet.
En revanche, les médecins généralistes, principaux vaccinateurs, ne bénéficient que d'une faible part de FMC consacrée à la vaccination (de l'ordre de 1% selon les acteurs interrogés), étant donné la diversité des sujets qu'ils ont à traiter.
Il est constaté sur le terrain que l'offre de formations continues sur les vaccins est insuffisante, en regard de la demande croissante de la part des médecins généralistes.
Les médecins interrogés ont soulevé cette insuffisance de formations portant sur les vaccins en général. Même si la collecte de données sur l'offre de FMC et le nombre de participants est difficile à l'heure actuelle, l'offre de Formation Professionnelle Conventionnelle (FPC) illustre cette insuffisance. Celle-ci, financée et indemnisée par l'Assurance Maladie et gérée par l'Organisme Gestionnaire Conventionnel (OGC), concerne chaque année environ 10 000 médecins généralistes, soit environ 10% d'entre eux. Parmi eux, peu sont formés à la vaccination : environ 5% en 4 ans (tableau VIII).
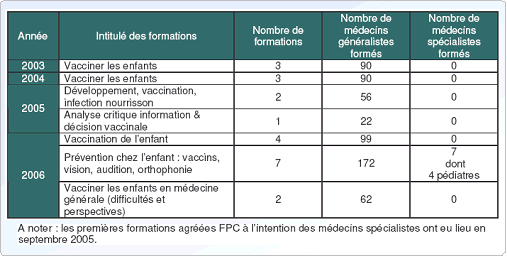
TABLEAU VIII. NOMBRE DE FORMATIONS AGRÉÉES FPC PROPOSÉES SUR LA VACCINATION ET NOMBRE DE PARTICIPANTS (DONNÉES OGC)
Les plans de formation prévus par l'OGC pour 2007 vont permettre la formation de 444 participants et intégrer des sujets comme « Vaccination en 2007 : pourquoi ? qui ? quand ? (obligations, recommandations) ».
Des formations sur certains thèmes précis sont également réclamées. Par exemple, en matière de BCG, une mise à jour des connaissances était fortement attendue par les vaccinateurs lors de la suppression de la vaccination par multipuncture. Mais, alors que la nouvelle technique d'injection intradermique est moins utilisée par les médecins et expose à des effets indésirables plus nombreux, la formation ne s'est que partiellement faite et il a été demandé aux médecins de se rapprocher des DDASS, URML, PMI ou autres pour se former.
Une circulaire DGS 71 ( * ) a été envoyée à ce sujet en octobre 2005 aux services déconcentrés du ministère en charge de la santé pour favoriser des actions visant à informer et former les médecins et/ou sages-femmes confrontés à cette nouvelle technique. Ainsi, certaines structures, comités départementaux d'hygiène ou services hospitaliers notamment, ont entrepris des actions de formation des médecins à cette technique.
D'autre part, à la demande de la DGS, le laboratoire Sanofi Pasteur MSD s'est engagé à informer les médecins et a mis à leur disposition du matériel didactique (schémas et photographies de la technique d'injection à l'aiguille, CD-Rom, simulateur d'injection intradermique).
Mais ces mesures n'ont conduit qu'à une formation très partielle du corps médical.
Aujourd'hui, il y a très peu de visibilité au niveau national sur l'offre de FMC dispensée, mais la réforme en cours tend à y remédier et a placé la prévention vaccinale parmi les cinq orientations nationales de santé publique.
A l'heure actuelle, il est très difficile de recenser de manière formelle l'offre de formation continue. Mais la réforme de la FMC en cours, qui donne un cadre précis à l'obligation de formation des professionnels de santé, a pour objectif de créer un portail unique recensant le programme des organismes agréés, les thèmes abordés, le nombre et le profil des participants, etc. Les trois conseils nationaux de FMC créés dans ce cadre (conseil national de FMC des hospitaliers, des libéraux et des salariés) oeuvrent à cela. Ce nouveau dispositif sera opérationnel courant 2008, dès la création des conseils régionaux de FMC. Un bilan devra être fait, suite à la mise en place de cette réforme, pour évaluer s'il existe réellement un déficit dans l'offre de formation sur les vaccins.
Toutefois, il est à noter que la prévention vaccinale fait partie des cinq thèmes prioritaires qui ont été choisis par les Conseils Nationaux pour la période quinquennale de FMC obligatoire pour les médecins, parmi :
• Rôle et place des praticiens en situation de crise sanitaire
• Iatrogénèse
• Prévention vaccinale
• Prévention et dépistage des cancers
• Prévention et réduction des risques environnementaux, comportementaux et professionnels.
Ces thèmes donnent droit à 20% de crédits supplémentaires pour les participants. Il sera donc d'autant plus pertinent de mesurer, suite à cette première période quinquennale, si l'offre de FMC sur les vaccins a pu satisfaire la demande des médecins et notamment des généralistes.
Dans l'attente d'un cadre formel et d'un agrément officiel, ce sont d'autres acteurs, comme les industriels ou certaines associations médicales, qui prennent le relais pour former les vaccinateurs.
Des formations ponctuelles sont organisées par les industriels sous forme d'Enseignements Post-Universitaires (EPU) ou de séminaires, auxquels sont parfois conviés des experts de la question abordée.
De leur côté, les associations médicales ou « de quartier » ont une demande régulière pour des formations à la vaccination. Des initiatives d'envergure nationale et pérennes (InfoVac, AFPA...) informent et forment des vaccinateurs à propos des questions concrètes quotidiennes qu'ils se posent. Elles sont le résultat de volontés individuelles sans soutien officiel des autorités de santé.
Une formation plus fondamentale existe également : celle dispensée par l'unité de recherche 404 de l'INSERM, intitulée « Cours OMS sur l'Immunologie, la Vaccinologie et la Biotechnologie appliquées aux Maladies Infectieuses ».
De même, à l'Institut Pasteur chaque année, environ 250 jeunes scientifiques du monde entier suivent des cours de haut niveau en microbiologie et immunologie dans le cadre de l'enseignement de l'Institut et plus de 800 stagiaires de 60 nationalités viennent se perfectionner dans les laboratoires de l'Institut.
2.3. EVALUATION DES CONNAISSANCES
Enfin, l'Evaluation des Pratiques Professionnelles (EPP) n'est aujourd'hui pas systématisée, bien qu'elle ait été rendue obligatoire pour tous les médecins par la loi du 13 août 2004.
L'EPP est la sanction régulière des connaissances d'un professionnel de santé, selon un référentiel déterminé : elle consiste en « l'analyse de la pratique professionnelle en référence à des recommandations et selon une méthode élaborée ou validée par la Haute Autorité de Santé (HAS) et inclut la mise en oeuvre et le suivi d'actions d'amélioration des pratiques » (décret du 14 avril 2005). Elle vise ainsi à promouvoir la qualité, la sécurité, l'efficience des soins et de la prévention.
Non systématisée partout, elle tarde à se mettre en place. Elle est pourtant impérative dans un domaine comme celui des vaccins.
3. INFORMATION À DESTINATION DES VACCINATEURS
Le calendrier vaccinal constitue, pour un vaccinateur, le socle sur lequel s'appuient ses connaissances fondamentales et qui doivent être régulièrement actualisées.
Le calendrier vaccinal est publié au Bulletin Officiel du ministère chargé de la santé, en application de l'article L. 3111-1 du code de la santé publique. Ce calendrier est repris dans le Bulletin Epidémiologique Hebdomadaire (BEH) et dans la presse médicale.
Il est également disponible sur le site Internet du ministère chargé de la santé ( http://www.sante.gouv.fr ), sur celui de l'Institut de veille sanitaire ( http://invs.sante.fr ) et dans le Guide des Vaccinations.
Outre le calendrier vaccinal, les avis du CTV, ceux émis par le CSHPF (et bientôt le HCSP) sur les vaccinations, les conseils pour les voyageurs et les contenus des communications du ministère sur les vaccins, sont publiés sur le site du ministère de la Santé.
Les recommandations et avis officiels ne sont pas simplement accessibles.
Ils ne parviennent pas directement au cabinet du médecin, qui doit en faire la recherche active sur le site (et parfois avec quelques difficultés). En effet, plusieurs arborescences sont à parcourir sur les sites Internet et nombre de médecins ne savent pas où les trouver. Cela est constaté par les médecins d'InfoVac, qui ont un rôle d'information auprès des vaccinateurs, et dont les réponses aux questions posées se trouvent souvent dans le calendrier vaccinal ou les avis du CSHPF.
Les recommandations officielles sont souvent jugées complexes et les vaccinateurs manquent d'informations concrètes concernant la mise en application pratique de ce calendrier.
Cela peut conduire à des pratiques erronées. C'est le cas du deuxième rappel coqueluche (évoqué dans le chapitre 5, § 1.2.3. Les adolescents) qui est souvent administré en même temps que le 2 ème rappel DTP, soit jusqu'à 7 ans trop tôt (6 ans au lieu de 11-13 ans).
L'INPES, autre source d'information officielle, diffuse des documents auprès des médecins vaccinateurs.
Le document incontournable et le plus largement diffusé (version papier envoyée à tous les médecins) est le « Guide des vaccinations », qui détaille tout ce qui est lié à la vaccination : le calendrier vaccinal, les étapes d'élaboration de la politique vaccinale, des fiches par maladies...
De plus, l'INPES édite également plusieurs « outils-médecins » sur la vaccination, comme « Vaccinations. Ouvrons le dialogue », ou encore des fiches thématiques, des argumentaires pour faire face aux réticences des patients...
La HAS ou l'AFSSAPS peuvent également éditer ce genre de documents. Depuis peu, la HAS rédige des fiches de bon usage des médicaments (une dizaine par an), pour ceux dont l'impact potentiel est majeur sur le marché de la santé. Ces fiches sont alors envoyées sous format papier à l'ensemble des médecins généralistes, ainsi qu'aux spécialistes concernés. Récemment le vaccin contre les HPV a fait l'objet d'une de ces fiches. La HAS réfléchit actuellement à un autre type de communication, sous format électronique cette fois, et qui contiendrait les synthèses des avis émis par la HAS.
Mais l'ensemble des outils sont assez peu utilisés par les médecins : par exemple, 15 à 20% des médecins seulement renvoient les demandes de brochures gratuites distribuées par l'INPES.
En pratique, une autre source d'information importante des professionnels de santé est incarnée par les visiteurs médicaux de l'industrie .
Ceux-ci ont un rôle didactique plus important que dans le domaine des autres médicaments, où la visée commerciale prend davantage le dessus. En particulier, lorsqu'un nouveau vaccin est introduit sur le marché, ils sont les premiers à véhiculer l'information jusqu'au médecin, allant du contexte épidémiologique de la maladie jusqu'au bon usage du vaccin en population générale. Même si l'ensemble des intervenants interrogés s'accorde à dire que pour les vaccins, plus que pour les autres médicaments, le discours des visiteurs médicaux est moins influencé par l'intérêt commercial et plus franc, l'objectivité et la neutralité de ces informateurs est sujette à caution.
4. ADHÉSION DU CORPS MÉDICAL
4.1. UNE OPINION TRÈS POSITIVE MAIS QUI BAISSE
L'opinion positive des professionnels de santé français envers la vaccination est la plus haute d'Europe, mais baisse depuis quelques années.
Le Baromètre santé médecins/pharmaciens 2003 indique que les médecins généralistes, tout comme les pharmaciens, sont très majoritairement favorables à la vaccination (97,1% des médecins et 96,8% des pharmaciens). Ce taux d'adhésion est parmi les plus élevés d'Europe. Les raisons principales en sont que la prévention est importante pour 66% d'entre eux et qu'il vaut mieux se vacciner qu'attraper la maladie (13%). Ainsi, la majorité des professionnels de santé est très confiante concernant l'efficacité et la sécurité des vaccins.
Cependant, au fil des années, cette confiance s'est « effritée ». Depuis 1994, les opinions «très favorables» diminuent (75,5% des médecins en 2003, contre 85,2% en 1994, soit près de 10% en moins en 10 ans). Cette réduction du niveau de confiance concerne également les pharmaciens (seulement 56,3% d'opinions « très favorables » à la vaccination) et les médecins du travail, qui de leur côté ne veulent pas tous voir augmenter la place de la vaccination dans leur activité pour des questions de responsabilité et de déontologie.
4.2. UN DÉTACHEMENT PARTIEL VIS-À-VIS DES RECOMMANDATIONS VACCINALES
On assiste à un clivage entre médecins : certains ont tendance à ne respecter que partiellement les recommandations vaccinales, à cause d'une confiance ébranlée dans la balance bénéfice/risque des vaccins, tandis que d'autres continuent à les suivre scrupuleusement, en particulier les pédiatres.
4.2.1. LE CALENDRIER VACCINAL N'EST PAS L'OUTIL DE RÉFÉRENCE QU'IL DEVRAIT ÊTRE
Dans le domaine de la vaccination en Europe, la France fait apparaître une de ces spécificités : les médecins se réfèrent moins souvent aux recommandations officielles que leurs confrères européens : 81% déclarent se conformer au calendrier vaccinal contre 93% en moyenne dans les autres pays. Leurs principales sources d'information sont la littérature scientifique (74%), devant les recommandations des autorités de santé (13%). Ce pourcentage est le plus faible d'Europe (37% en moyenne dans les autres pays, avec 62% en Grande-Bretagne et 42% en Espagne) 72 ( * ) .
4.2.2. DES CERTITUDES ALTÉRÉES SUR LA BALANCE BÉNÉFICE/RISQUE
Une étude de 2005 auprès d'un échantillon représentatif de 400 médecins généralistes et pédiatres a montré que, malgré leur opinion favorable sur la vaccination, une majorité d'entre eux (58%) déclare se poser des questions sur l'opportunité de certains vaccins donnés aux enfants et 31% font part de craintes par rapport à la sécurité de ceux-ci 73 ( * ) .
Une autre enquête auprès d'un personnel hospitalier a fait ressortir ces arguments et ces inquiétudes, concernant cette fois la vaccination contre la grippe. Parmi les sujets non vaccinés :
• 14,4% ont peur d'une réaction au vaccin,
• 12,4% parlent d'inefficacité du vaccin,
• et 10,3% estiment avoir peu de risque de l'attraper 74 ( * ) .
C'est donc la balance bénéfice/risque qui est ici remise en question.
Les infirmières font également part de leurs doutes : les raisons qu'elles mentionnent pour la non vaccination contre la grippe sont la perception d'une toxicité du vaccin (38%) et des antécédents d'un problème avec la vaccination antigrippale (25%) 75 ( * ) .
4.2.3. RÉPERCUSSIONS SUR LES TAUX DE VACCINATION
Les professionnels de santé n'ont pas un taux de couverture vaccinale optimal pour les vaccinations professionnelles.
Concernant l'hépatite B, les données sont lacunaires et ne permettent pas une analyse fine de la couverture vaccinale des professionnels de santé.
Seules des données de 2001 76 ( * ) donnent un aperçu sur le taux de couverture vaccinale concernant l'hépatite B des professionnels de santé dans le Sud-ouest de la France : 90% des professionnels de santé y seraient vaccinés.
Concernant la grippe, les objectifs nationaux ne sont pas atteints.
La vaccination contre la grippe est recommandée aux professionnels de santé et figure dans les objectifs nationaux (objectif 39) : l'objectif d'un taux de couverture vaccinale de 75% n'est pas atteint.
Les taux de couverture vaccinale de la grippe obtenus lors de la saison 2004-2005 étaient les suivants 77 ( * ) :
• 66% pour les médecins généralistes,
• 31% pour les infirmiers libéraux,
• 38% pour le personnel des maisons de retraite,
• 29% pour le personnel des services d'urgence.
Ces taux sont encore trop faibles pour protéger l'ensemble des professionnels de santé. Le risque pour eux est d'attraper la maladie puis de la transmettre à leurs patients, chez qui elle peut induire des complications sérieuses. Ainsi la vaccination contre la grippe a le double objectif du bénéfice individuel et de la vaccination altruiste.
En milieu hospitalier, la situation est assez similaire. Une enquête en milieu hospitalier a mesuré la situation des professionnels de santé par rapport à la grippe 78 ( * ) . Ceux-ci sont vaccinés à hauteur de 30%, mais le personnel non soignant est beaucoup moins bien vacciné que les médecins (tableau IX). Le risque est d'augmenter la fréquence de grippes nosocomiales.
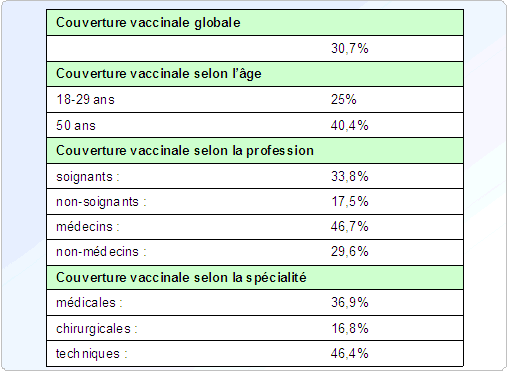
TABLEAU IX. TAUX DE COUVERTURE VACCINALE CONTRE LA GRIPPE À L'HÔPITAL DE LA CROIX-ROUSSE DE LYON EN 2005
Une enquête TNS Sofres Healthcare réalisée pour la DGS en 2005 79 ( * ) a confirmé la nécessité de renforcer les pratiques vaccinales chez les professionnels. Les résultats montrent que les médecins généralistes ont en majorité adopté la vaccination anti-grippale. Ils s'étaient fait vacciner à 66% en 2004, mais 18% déclarent ne l'avoir jamais fait.
En revanche, les infirmières, les personnels des maisons de retraite et des services d'urgence ont un recours nettement insuffisant à vaccination. A la question : « Étiez-vous personnellement vacciné contre la grippe, par vaccin injectable, cet hiver 2004/2005 ? »
- 31% des infirmières ont répondu qu'elles s'étaient fait vacciner contre la grippe cet hiver, alors que 45% ont dit ne l'avoir jamais fait ;
- parmi les personnels des services d'urgence, si 29% étaient vaccinés l'hiver dernier, 51% ne se sont jamais soumis à la vaccination antigrippale ;
- dans les maisons de retraite, si 38% étaient vaccinés l'hiver dernier, 41% ne l'ont jamais fait.
Dans tous les types de services de santé observés, les médecins étaient aussi les plus sensibilisés et les plus nombreux à se faire vacciner. Dans les services des urgences, où les taux de vaccination sont les plus bas (29%), 47% des médecins étaient vaccinés, contre 19% des infirmières et 23% des aides soignantes.
Les certitudes altérées sur les vaccins sont une des raisons qui expliquent que la couverture vaccinale des professionnels de santé ne soit pas optimale.
Ces interrogations les mènent à négliger leur statut vaccinal. Par exemple, 72% des employés des urgences et plus d'un tiers des médecins non vaccinés contre la grippe, citent la négligence pour justifier leur statut vaccinal.
Ces libertés prises par rapport au calendrier vaccinal se répercutent également sur les vaccinations des patients.
L'avis des médecins est souvent décisif dans la décision de vaccination des Français : 61% suivent les recommandations de leur médecin en matière de vaccination. Rappelons que les médecins sont promoteurs de la vaccination de la population dans un cas sur trois, voire plus pour les enfants. Aussi, l'expression de doutes voire d'un avis négatif de la part du médecin, entrave à terme la qualité du taux de couverture vaccinale. De même, si les médecins se détachent de la politique vaccinale, ils n'incitent plus leurs patients à se faire vacciner. Cette tendance se relève déjà : la France se différencie sur ce sujet du reste de l'Europe puisque les médecins y sont plus faiblement promoteurs de la vaccination que dans les autres pays, notamment chez l'adulte 80 ( * ) .
4.2.4. LE CLIVAGE AU SEIN DES MÉDECINS
Un clivage se crée entre les médecins qui s'investissent dans le domaine des vaccins, et ceux qui se détachent progressivement du geste vaccinal, en particulier les généralistes.
Sans formation appropriée ni communication, les médecins, en particulier les généralistes, sont moins enthousiastes qu'il y a 10 ans sur la vaccination. Les pédiatres restent quant à eux globalement favorables et motivés à l'égard de la vaccination.
Des études quantitatives et qualitatives réalisées par l'INPES et la CNAMTS ont permis d'identifier trois catégories de médecins généralistes 81 ( * ) :
• Les médecins très favorables et "vaccinateurs" (un peu moins d'un sur deux) sont très motivés pour agir dans le champ de la vaccination. Ils connaissent et suivent les recommandations du calendrier vaccinal. Ce sont en général des praticiens qui voient beaucoup de patients et qui ont surtout une clientèle de patients de niveau social moyen ou faible.
• Les défavorables et les non vaccinateurs (un pourcentage très faible, environ 3%) n'appliquent jamais les recommandations. Ces généralistes ont le plus souvent un Mode d'Exercice Particulier (MEP) exclusif, fréquemment l'homéopathie, et exercent en secteur non conventionné. Leurs patients ont un profil qui les conduit eux aussi à avoir une très grande réserve vis-à-vis de ce geste vaccinal (niveau d'études et/ou social élevé).
• Enfin, les autres généralistes (plus d'un sur deux) sont favorables mais vaccinent selon les cas, pratiquent parfois un MEP mais de façon non exclusive. Ils seraient susceptibles d'évoluer dans leurs habitudes vaccinales et constituent donc une population prioritaire à remobiliser.
Au total, près de 60% des généralistes n'appliquent pas les recommandations à la lettre.
Les actuelles discussions autour de la vaccination BCG ont accentué ce clivage. Le débat sur la levée de l'obligation vaccinale conduit beaucoup de médecins et de pédiatres à discuter le bien-fondé de cette vaccination. En raison des complications locales possibles, des dérives existent déjà. La plus préjudiciable est celle de faux certificats : le médecin indique avoir fait le BCG, sans l'avoir pratiqué, ou après une tentative unique, sans injection efficace car l'enfant a bougé 82 ( * ) .
5. RAISON D'UNE ADHÉSION EN DEMI-TEINTE : LE MANQUE DE FORMATION ET D'INFORMATION
Il est possible de trouver des causes à ces clivages : le manque de formation entraîne généralement le manque d'intérêt pour l'information et l'absence de motivation. Les efforts de communication doivent porter sur les maladies, le calendrier vaccinal et sur le rôle de promoteurs que les médecins ont à jouer.
5.1. UNE INFORMATION À FAIRE SUR LES MALADIES ET LEURS VACCINS
La formation en vaccinologie des professionnels de santé, qui est aujourd'hui succincte (comme vu précédemment), est pourtant déterminante : des médecins suffisamment formés recherchent l'information de manière plus avertie et plus pertinente.
Les vaccinations issues du calendrier vaccinal correspondent à des maladies souvent devenues rares et donc oubliées des vaccinateurs. Il est indispensable de les réinsérer dans l'information médicale qu'ils consultent. Pour la grippe par exemple, qui est encore pourtant courante et survient chaque année, certains arguments avancés par les médecins pour justifier leur non vaccination sont discutables. En effet, contrairement à leurs assertions, le risque d'attraper la grippe à l'hôpital est majeur, l'efficacité du vaccin a été démontrée chez les adultes en activité et la transmission nosocomiale est limitée par la vaccination du personnel hospitalier.
L'insuffisance de vaccination contre la grippe des professionnels de santé provient souvent d'un manque d'information, voire d'un manque de réceptivité à l'information. L'évaluation de la campagne 2001 sur la vaccination antigrippale des personnes âgées, réalisée par la Caisse Nationale d'Assurance Maladie des Travailleurs Salariés 83 ( * ) , a montré que 57% seulement des médecins, pharmaciens et infirmières avaient mémorisé les messages et qu'au cours de cette campagne, environ 20% seulement du personnel de santé s'était vacciné contre la grippe.
En 2005, l'enquête TNS Sofres Healthcare réalisée pour la DGS a montré que près de 90% des professionnels de la santé disent avoir connaissance d'une recommandation annuelle de vaccination. Néanmoins, seuls 69% des médecins généralistes, 61% des infirmières et 70% du personnel en maison de retraite se souvenaient avoir vu ou lu cet hiver-là une recommandation invitant les professionnels de santé à se vacciner. Si le message finit par atteindre les médecins, l'effort de communication doit s'inscrire dans la durée et la répétition des messages.
5.2. RENDRE PLUS ACCESSIBLE LE CALENDRIER VACCINAL
Il est impératif de diffuser le calendrier vaccinal plus largement auprès des médecins et de les informer en temps réel des mises à jour et des nouvelles recommandations, ainsi que de la justification de celles ci.
Aujourd'hui, le calendrier vaccinal est peu suivi par certains médecins, pour plusieurs raisons (soit les médecins ne le trouvent pas, soit ils s'en détachent). Ceci est un frein dans l'atteinte des objectifs de couverture vaccinale. De plus, certaines dates de rappels vaccinaux ne sont pas respectées : c'est par exemple le cas du vaccin contre la coqueluche qui est administré trop tôt à des adolescents, à l'occasion d'un des rappels DTP.
5.3. RAPPELER LE RÔLE DE PROMOTEUR DES MÉDECINS
Les vaccinateurs constituent l'accès du grand public à la vaccination et ont donc un rôle primordial à jouer dans l'amélioration de la protection des Français. Ce rôle doit être encouragé par les pouvoirs publics.
La CNAM tente d'augmenter l'implication des professionnels de santé dans l'amélioration de ces taux de couverture vaccinale : en accord avec les médecins, elle a procédé à l'inscription de l'incitation à la vaccination antigrippale pour les personnes prévues dans le calendrier vaccinal, dans le dispositif « médecin traitant et prévention » de l'avenant n°12 à la convention médicale, en lien avec la prévention de la iatrogénie 84 ( * ) .
Cette fragilité de la promotion de la vaccination s'ajoute aux incertitudes des vaccinateurs. Elle peut également s'expliquer en partie par le fait que la prévention n'est pas valorisée par les pouvoirs publics comme une activité majeure du médecin libéral. En effet, les actes de prévention viennent en supplément d'une consultation et reposent sur la bonne volonté du médecin.
5.4. SOUTENIR L'ARGUMENTAIRE DU MÉDECIN À SON PATIENT
Les vaccinateurs sont en attente de soutien de la part des autorités de santé pour être mieux armés pour répondre aux questions concrètes et pratiques que se pose le public.
Une fois mieux informés sur les vaccinations, les médecins pourront en redevenir les promoteurs. Les pouvoirs publics sont supposés leur apporter une information claire et appropriée sur la nature de l'acte réalisé, son opportunité, ses avantages et ses inconvénients et, le cas échéant, les conséquences d'un éventuel refus. Ils doivent rassurer en agissant sur les réticences connues (peur des complications, image de la vaccination ou peur de la piqûre...).
Ainsi, l'argumentaire en faveur de la triple vaccination rougeole-oreillons-rubéole édité par l'INPES est un exemple de ce que peuvent fournir les autorités de santé aux médecins, pour les aider dans leur tâche.
De plus, le médecin tient désormais le rôle de celui qui valide ou explique les renseignements déjà collectés par le patient.
Avec la multiplication des sources d'information sur les vaccins, notamment sur Internet, les informations délivrées aux familles sont nombreuses et leur origine n'est guère contrôlée. Le manque d'information validée du corps médical peut alors avoir des répercussions sur l'adhésion du grand public.
CHAPITRE 5
LA PLACE DU GRAND
PUBLIC
SYNTHESE DU CHAPITRE
• En France, les taux de couverture vaccinale des vaccins obligatoires et recommandés sont globalement bons chez les enfants (sauf pour l'hépatite B et le ROR), mais ils décroissent chez les adolescents et les adultes, faute de rappels à jour.
• En France, grâce à la vaccination, l'incidence de certaines maladies infectieuses a considérablement baissé. Des progrès sont encore à faire par rapport à certains pays européens comme la Finlande et la Suède pour la coqueluche, l'hépatite B, la tuberculose et la rougeole.
• L'opinion des Français concernant la vaccination est bonne, puisqu'en 2005, 9 Français sur 10 y étaient favorables.
• La méfiance des 10% restants est expliquée par un rapport bénéfice/risque mal appréhendé, une prise de conscience insuffisante de la nécessité de respecter les recommandations et pour une minorité (environ 3%) un refus du concept même de la vaccination.
• Mais le rapport bénéfice/risque des vaccins est mal appréhendé et cela constitue l'obstacle principal à leur vaccination.
• Cette méfiance est particulièrement forte pour certains vaccins, en premier lieu l'hépatite B mais aussi le BCG, le ROR et la grippe.
• Les raisons profondes de cette méfiance sont :
IX. la culture française qui n'accorde qu'une place secondaire à la prévention, loin derrière le curatif,
X. l'épisode de l'hépatite B,
XI. une insuffisance globale de communication auprès des Français : peu de messages forts véhiculés par les médecins (premiers promoteurs de la vaccination) ou directement par les autorités publiques. Ce manque de communication est d'autant plus dommageable que le grand public est demandeur d'informations sur le sujet.
1. LES RÉSULTATS EN TERMES DE COUVERTURE VACCINALE ET D'INCIDENCE
1.1. MÉTHODES DE RECUEIL DE L'INFORMATION
1.1.1. DES SOURCES D'INFORMATION DISPARATES
Les sources d'information pour les taux de couverture vaccinale ou pour l'incidence des maladies sont multiples et donc peu accessibles pour un public non averti.
Les données des sources officielles, auxquelles s'ajoutent les résultats d'études ponctuelles, sont difficiles à rassembler, car très dispersées. Certains de ces chiffres ne sont même jamais publiés.
En France, les principaux organes publics intervenant dans la collecte et la publication des données sont l'InVS et la DREES. D'autres acteurs peuvent également mener des enquêtes ponctuelles : les industriels, les acteurs régionaux (médecins travaillant dans les hôpitaux, URCAM), ou encore les instituts de sondage (exemple : Sofres Médical).
La CNAM collecte également beaucoup de données épidémiologiques.
Au niveau européen, l'ECDC et l'OMS Europe sont les sources principales pour les données épidémiologiques. Par le biais du bulletin Eurosurveillance, l'ECDC regroupe les données de plusieurs pays européens pour les maladies du calendrier vaccinal, tandis que des bulletins s'attachent plus spécifiquement à une maladie, tel EuroTB qui suit la situation de la tuberculose en Europe. Le site de l'OMS Europe fournit quant à lui des bases de données de santé, comme HFA-DB (Health For All Database), ou des bases de données sur les maladies infectieuses, comme CISID (Centralized Information System for Infectious Diseases). On peut également y trouver des études ponctuelles pour un vaccin.
Enfin, le système EISS (European Influenza Surveillance Scheme) est spécifique de la grippe et possède également des données épidémiologiques sur cette maladie et sur la vaccination antigrippale.
Au niveau international, l'OMS centralise une partie des données des différentes régions du monde. Quelques données de couverture vaccinale ou d'incidence se trouvent dans le WHOSIS (World Health Organisation Statistical Information System), dans lequel on trouve le « profil d'immunisation » de chaque pays, qui regroupe le calendrier vaccinal et les principales données épidémiologiques.

TABLEAU X. PRINCIPALES SOURCES DE DONNÉES POUR LA COUVERTURE VACCINALE
1.1.2. ECARTS ENTRE LES DONNÉES
Une autre difficulté s'ajoute : les données émanant de ces différentes sources officielles peuvent être sensiblement différentes. Bien entendu, ce n'est pas le cas pour la majorité, mais des écarts assez significatifs peuvent subsister. Par exemple on trouvera pour l'incidence de la tuberculose en 2004 (tableau XI) :
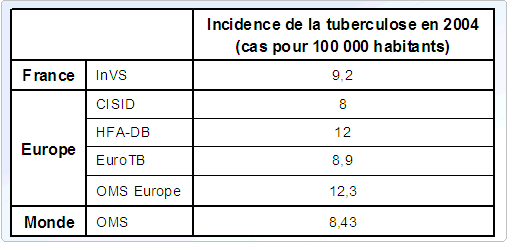
TABLEAU XI. DIVERGENCE DE DONNÉES POUR L'INCIDENCE DE LA TUBERCULOSE EN 2004
Les données proviennent toutes de l'InVS. Les différences observées s'expliquent en partie par le fait que les données publiées sont ensuite redressées statistiquement.
1.1.3. DONNÉES INEXISTANTES
Certains groupes de population (les femmes enceintes ou certaines populations vulnérables) sont absents des enquêtes épidémiologiques.
Aucun focus sur la couverture vaccinale des femmes enceintes n'a pu être trouvé. Alors que des vaccinations telles que la rubéole sont nécessaires au moment de la première grossesse, il est difficile de connaître le statut vaccinal de ces femmes et donc de savoir si les stratégies sont correctement appliquées.
Il existe peu de données pour les populations concernées par des vaccinations spécifiques. Il en est de même pour les populations socialement ou médicalement vulnérables. Sans donnée sur les incomplétudes éventuelles du statut vaccinal des populations vulnérables ou l'incidence des maladies parmi ces personnes, deux constats se dégagent :
• on ne peut pas mesurer l'efficacité des stratégies vaccinales spécifiques, qui sont pourtant nombreuses,
• et on ne peut pas non plus savoir quels groupes cibler et quelles actions entreprendre pour aller au contact de ces populations.
1.2. TAUX DE COUVERTURE VACCINALE
Chez les enfants, la couverture vaccinale est satisfaisante contre la diphtérie, le tétanos, la poliomyélite et la coqueluche. Toutefois le niveau atteint pour la rougeole, la rubéole et les oreillons n'est pas suffisant pour enrayer totalement la transmission de ces maladies. La couverture vaccinale de l'adulte est moins connue et moins bonne. La couverture contre l'hépatite B reste insuffisante pour tous.
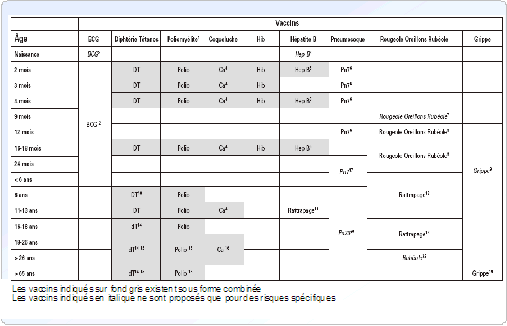
TABLEAU XII. TABLEAU SYNOPTIQUE DU CALENDRIER VACCINAL 2006
1.2.1. LES ENFANTS DE MOINS DE 2 ANS
1.2.1.1. TAUX DE COUVERTURE VACCINALE
Le taux de couverture vaccinale chez les enfants de 2 ans est très bon (tableau XIII).
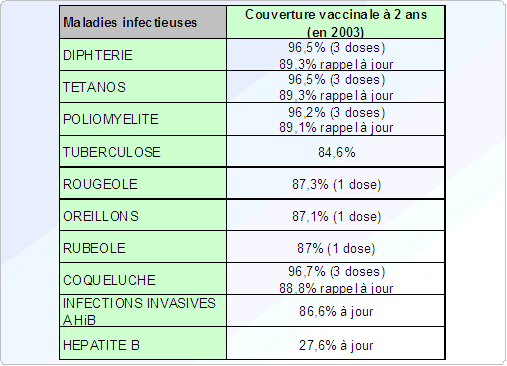
TABLEAU XIII. COUVERTURE VACCINALE DES ENFANTS DE 2 ANS EN 2003 85 ( * )
Pour les vaccinations du calendrier vaccinal les concernant (tableau XII), et hors hépatite B et infections à pneumocoques, les couvertures vaccinales vont de 86,6% pour une vaccination complète contre les infections invasives à Hib à 96,7% pour les 3 premières doses de coqueluche.
La couverture vaccinale pour la rougeole est de 87% pour la 1 ère dose. Cependant, l'objectif de 95% n'est pas atteint, or il est nécessaire à l'obtention de l'arrêt de la transmission du virus.
En ce qui concerne l'hépatite B, la vaccination des nourrissons reste marginale. En 2002, et suite à l'arrêt de la vaccination en milieu scolaire en 1998, les groupes de travail formés et le CSHPF ont émis une recommandation de vaccination généralisée à tous les nourrissons, possible jusqu'à l'âge de 13 ans. Les documents les plus récents annoncent une couverture des enfants de 2 ans qui était de 27,6% en 2003. Mais un recul d'une année est insuffisant, il faudra donc attendre les résultats de futures enquêtes pour juger de l'effet de cette recommandation.
Pour la vaccination anti-pneumococcique, les premières recommandations ciblées datent de janvier 2003 puis elles ont été élargies à tous les enfants de moins de 2 ans en juin 2006. Le recul pour juger du niveau de couverture est donc insuffisant. Malgré tout, en 2005, 50% des enfants de moins d'un an avaient reçu une primovaccination complète (3 doses) 86 ( * ) .
1.2.1.2. EVOLUTION TEMPORELLE
Les couvertures vaccinales des enfants de 2 ans ont tendance à s'améliorer légèrement depuis 1998 (tableau XIV).
C'est le cas du BCG, de la diphtérie, du tétanos (dont le rappel est fait plus précocement), et de la première dose de ROR.
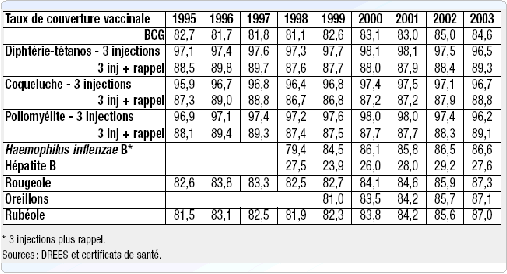
TABLEAU XIV. ÉVOLUTION DES COUVERTURES VACCINALES DES ENFANTS ÂGÉS DE 2 ANS ENTRE 1995 ET 2003 87 ( * )
1.2.1.3. COMPARAISON EUROPÉENNE
La France se situe, au sein des pays industrialisés, parmi ceux dont la couverture des enfants de moins de 2 ans est la meilleure pour la poliomyélite, le tétanos, la diphtérie, la coqueluche et les infections à Hib, mais elle est moins performante pour la rougeole, les oreillons, la rubéole, pour lesquels certains pays comme la Finlande ou le Portugal ont déjà atteint les objectifs de l'OMS.
Pour l'hépatite B, la France et l'Allemagne sont loin derrière les autres pays qui recommandent cette vaccination et qui atteignent des taux de couverture vaccinale de 90% (tableau XV).
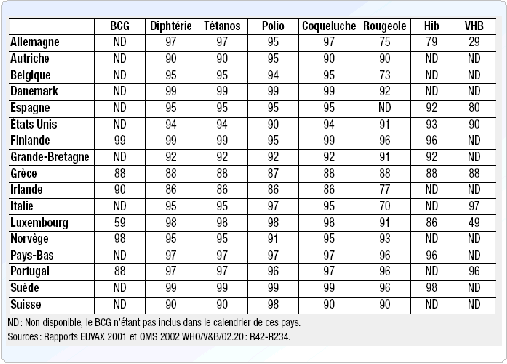
TABLEAU XV. COUVERTURE VACCINALE DES ENFANTS ÂGÉS DE 2 ANS DE PAYS DE L'UNION EUROPÉENNE ET DES ÉTATS-UNIS EN 2000 88 ( * )
1.2.2. LES ENFANTS (6 ANS, 11 ANS)
1.2.2.1. TAUX DE COUVERTURE VACCINALE
A 6 et 11 ans, les taux de couverture vaccinale restent très élevés. (tableaux XVI et XVII)
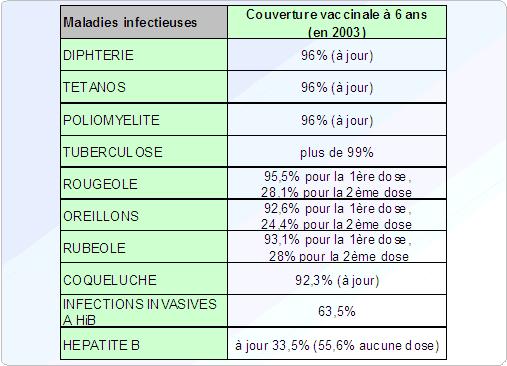
TABLEAU XVI. COUVERTURE VACCINALE DES ENFANTS DE 6 ANS EN 2003 89 ( * )
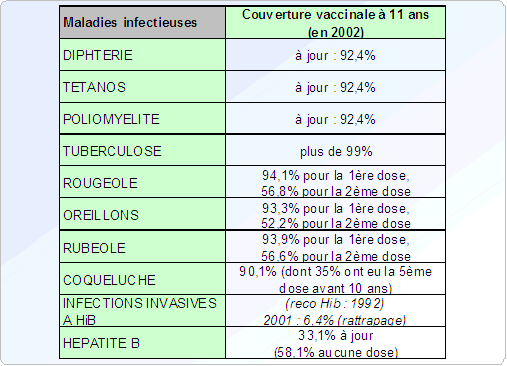
TABLEAU XVII. COUVERTURE VACCINALE DES ENFANTS DE 11 ANS EN 2002 90 ( * )
Les taux de couverture vaccinale sont supérieurs à 90% pour le DTP, la 1ère dose de ROR et le BCG. En revanche, la deuxième dose du vaccin ROR est insuffisamment administrée. Certes la recommandation d'injecter la 2 ème dose avant 2 ans date de 2005, mais auparavant, la 2 ème dose devait être administrée entre 3 et 6 ans. Or en 2003, à 6 ans, moins d'un enfant sur trois l'a reçu et à 11 ans, à peine plus d'un enfant sur 2.
Pour les infections invasives à Hib, il est difficile de conclure car le résultat de 63,5% pour les enfants de 6 ans est probablement sous-estimé. En effet, la recommandation a été introduite en 1992 et le processus de modification du carnet de santé étant très long, le nouveau carnet n'a été disponible que plusieurs années après. Ainsi, on peut penser que certains médecins n'ont pas pu inscrire la vaccination pourtant effectuée.
Pour les enfants ayant 11 ans au moment de l'enquête, la recommandation de vaccination contre les infections à Hib a été officialisée alors qu'ils avaient entre 1 et 2 ans et seuls 6,4% ont effectué un rattrapage, soit parce que le médecin ne leur a pas proposé, soit parce que celui-ci n'en était pas informé. Notons toutefois que le rattrapage est moins utile après l'âge de 5 ans car les maladies invasives surviennent avant cet âge dans la très grande majorité des cas.
Enfin, le problème de couverture vis-à-vis de l'hépatite B existe aussi pour les enfants de 6 et 11 ans : un enfant sur 3 est à jour, et plus d'un enfant sur 2 n'a reçu aucune dose de vaccin.
1.2.2.2. EVOLUTION TEMPORELLE
La couverture vaccinale des enfants de 6 ans pour la première dose de vaccination ROR a connu de réels progrès en 11 ans (de 1991 à 2002) (tableau XVIII).
La meilleure progression concerne les oreillons : de 56% en 1991 à 95% en 2002, grâce à la vaccination triple.
Cela montre donc que les enfants sont correctement vaccinés à 6 ans, car sont ici inclus, par rapport à l'âge de 2 ans, les retards de vaccination.
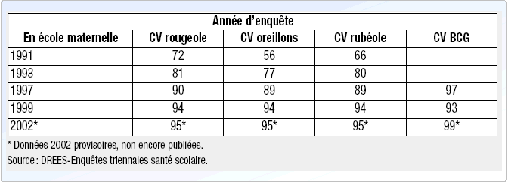
TABLEAU XVIII. COUVERTURE VACCINALE DES ENFANTS DE 6 ANS ENTRE 1991 ET 2002 91 ( * )
1.2.3. LES ADOLESCENTS
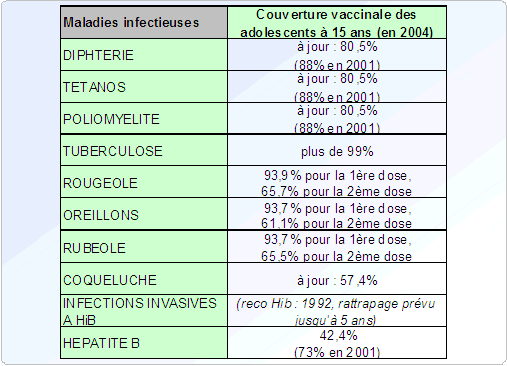
TABLEAU XIX. COUVERTURE VACCINALE DES ADOLESCENTS DE 15 ANS EN 2004 92 ( * )
La couverture vaccinale chez les adolescents est moins bonne car les rappels ne sont pas effectués aux âges recommandés (tableau XIX).
Pour la vaccination DTP par exemple, 80% des adolescents sont à jour alors que ce chiffre était supérieur à 90% dans les âges inférieurs.
Le 2ème rappel coqueluche des adolescents est également insuffisant. Celui-ci doit être effectué entre 11 et 13 ans et seuls 57,4% des adolescents de 15 ans l'avaient reçu en 2004.
De plus, les enquêtes montrent une pratique erronée pour ce 2 ème rappel. En 2001-2002, 35% des enfants de CM2 (tableau XVII) ont reçu une 5 ème dose de vaccin coqueluche avant l'âge de 10 ans (au lieu de 11-13 ans), ce qui est le reflet d'une pratique non conforme au calendrier vaccinal. Cela provient du fait que cette dose de vaccin coqueluche est souvent administrée simultanément au second rappel DTP. Ainsi, 57,4% des élèves de 3 ème avaient reçu 5 doses de vaccin coqueluche, mais 40% des élèves avaient reçu cette 5 ème dose avant l'âge recommandé.
L'insuffisance de la couverture vaccinale et les doses effectuées trop tôt entraînent des risques plus élevés de contamination par la coqueluche des adolescents et des jeunes adultes, ce qui s'inscrit à l'encontre de la stratégie « cocooning » (vaccination des futurs parents et éventuellement de la fratrie des enfants à naître), dont le but est d'éviter la transmission parents / nouveau-nés.
Pour l'hépatite B, le rattrapage des adolescents est partiel et très tardif (au-delà de 14 ans, contrairement à la recommandation en cours).
La comparaison entre les adolescents ayant bénéficié de la vaccination en milieu scolaire et leurs cadets est flagrante : en 2001, 73% des élèves de 3 ème étaient vaccinés (ils ont bénéficié de la vaccination en 6 ème en 1997), ils ne sont plus que 42,4% en 2004.
Le rattrapage des adolescents pour le ROR est trop souvent négligé et cela peut entraîner un déplacement générationnel des maladies, avec des complications sérieuses.
La proportion actuelle des Français vaccinés avec le vaccin ROR par exemple est insuffisante pour empêcher la circulation des virus responsables de la rougeole, des oreillons et de la rubéole. Cela a pour conséquence, outre l'augmentation du risque d'épidémies sporadiques, un déplacement générationnel, c'est-à-dire l'atteinte de plus en plus fréquente (et alors plus sévère) de grands enfants ou d'adultes par des maladies considérées jusqu'alors comme des maladies de la petite enfance.
Pour la rougeole, la proportion de sujets âgés de plus de 10 ans parmi les personnes malades passe de 13% en 1985 à 62% en 2002 93 ( * ) . Deux pics épidémiques récents ont été relevés en 1997 et en 2003. Lors du premier, 48% des cas sont survenus chez des sujets de plus de 10 ans, dont des adolescents et des adultes ; lors du second, survenu dans le sud de la France, l'âge moyen des personnes atteintes était de 15 ans (de 11 mois à 57 ans) sur la région. Ce décalage augmente le risque d'encéphalite aiguë. Pour la rubéole, des recrudescences du nombre de cas pendant la grossesse ont eu lieu en 1993-94, 1997 et 2000. Pour les oreillons, environ 10% des sujets atteints sont des adultes.
La possibilité de rattrapage jusqu'à l'âge de 25 ans est manifestement insuffisamment appliquée.
1.2.4. LES ADULTES
Chez les adultes également, la couverture vaccinale DTP a tendance à décroître avec l'âge, faute de rappels décennaux à jour (tableau XX).
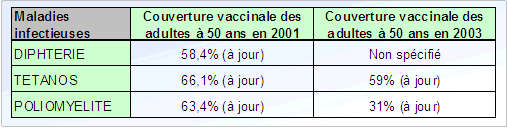
TABLEAU XX. COUVERTURE VACCINALE DES ADULTES DE 50 ANS EN 2001 94 ( * ) , 95 ( * )
Les seules données disponibles pour la couverture vaccinale des adultes datent de 2002-2003. La couverture vaccinale des adultes a encore baissé depuis 2001 où moins d'un adulte de 50 ans sur 3 était à jour de ses rappels. Ceci signifie qu'ils sont moins bien protégés qu'avant, ils peuvent donc être de nouveau infectés, faute d'une mémoire immunitaire naturelle ou post-vaccinale suffisante. Le second risque est celui des voyageurs devenus susceptibles à des maladies (exemples : la diphtérie, la poliomyélite) qu'ils risqueraient de transmettre à des personnes vulnérables (jeunes enfants ou adultes) non vaccinées, participant ainsi à la résurgence de ces maladies (la poliomyélite par exemple, sévit toujours aux portes de l'Europe). Ainsi, un relâchement de l'effort de vaccination d'une population peut à tout moment engendrer une résurgence, comme en Angleterre et en Allemagne dans les années 70 avec la coqueluche.
Cette situation semble plutôt due à une négligence dans la mise à jour des vaccinations qu'à une crainte à l'égard de l'injection (seulement redoutée par 4,3%).
Enfin, les personnes âgées sont relativement bien protégées contre la grippe. Les plus de 65 ans le sont à 63,9% et les taux avoisinent 70% chez les personnes de 70 ans et plus.
1.2.5. DISPARITÉS RÉGIONALES 96 ( * )
Les taux de couverture vaccinale varient selon la zone géographique, avec un gradient Nord/Sud, les régions du Sud étant globalement moins bien vaccinées.
Pour le vaccin contre l'hépatite B, le taux de vaccination le plus bas était observé en Haute-Loire (4%) et le plus élevé en Guadeloupe (93%). En métropole, ce taux était le plus élevé (67%) dans le département du Loiret.
Pour ce qui concerne le ROR, ce sont les enfants d'Île-de-France qui bénéficiaient en 2003 de la meilleure couverture vaccinale, alors que les régions du Sud, ainsi que la Bretagne avaient une plus grande proportion d'enfants non vaccinés.
Par exemple, le taux le plus bas pour les enfants de 24 mois était observé dans le département des Alpes-de-Haute-Provence (67%), alors que le taux le plus élevé atteignait 97% en Meurthe-et-Moselle (figure 11).

Figure 11. Couverture vaccinale pour le ROR à 2 ans en 2003
L'ensemble des clivages s'explique notamment par les effets des lois de décentralisation des responsabilités en matière de vaccination dans les années 80.
Les orientations décidées par les différents Conseils Généraux ont été très variables. Dans certains cas, une politique volontariste et des investissements importants ont été décidés. Ils ont permis d'obtenir des résultats remarquables en terme de couverture vaccinale auprès de la population des enfants mais aussi de celle des adultes. Mais dans d'autres départements, un abandon quasi total de toute politique vaccinale publique a parfois été constaté avec le redéploiement des moyens matériels, humains et financiers qui y étaient consacrés, vers d'autres priorités. Ainsi, en un peu moins de vingt ans, un paysage contrasté s'est installé en France, avec des disparités de la pratique vaccinale 97 ( * ) . La loi de 2004 a prévu le retour de la responsabilité des décisions de santé à l'Etat (voir chapitre 3, § 5.2 Centralisation des décisions de santé) et cela permettra peut-être à terme d'atténuer ces disparités.
1.3. EVOLUTION DE L'INCIDENCE DES MALADIES À PRÉVENTION VACCINALE
La vaccination a permis de réduire considérablement l'incidence de certaines maladies depuis des décennies. Cependant, la France est en retard par rapport à certains pays comme la Suède ou la Finlande, pour plusieurs maladies : tuberculose, hépatite B, rougeole et coqueluche.
1.3.1. MALADIES À VACCINATION OBLIGATOIRE
3 des 4 maladies à vaccination obligatoire (diphtérie, tétanos et poliomyélite) ne connaissent que peu ou pas de cas en France : absence de cas de poliomyélite et diphtérie, 0,04 cas de tétanos pour 100 000 habitants en 2004.
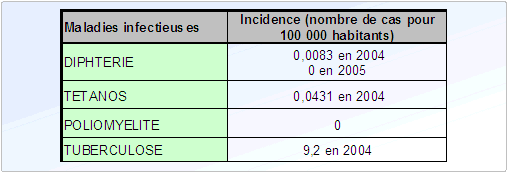
TABLEAU XXI. INCIDENCE DES MALADIES À VACCINATION OBLIGATOIRE EN FRANCE (DONNÉES OMS, OMS EUROPE ET INVS)
Seule, la tuberculose connaît une incidence globale encore relativement élevée , due à quelques foyers épidémiques de certaines régions, comme l'Ile de France (tableau XXI).
Par ailleurs, l'incidence de la tuberculose est très variable parmi les pays européens (tableau XXII).
Au sein de l'Europe, il est difficile d'établir une corrélation dans un pays donné entre la stratégie vaccinale retenue et l'incidence de la tuberculose. Les pays connaissant la plus basse incidence ont tour à tour une vaccination ciblée (Suède : 4,8), généralisée (Grèce : 5,8), ciblée puis généralisée avec l'âge (Norvège : 6,4) ou encore aucune recommandation (Allemagne : 9,2). L'incidence est davantage liée aux stratégies globales de lutte contre la tuberculose qu'à la seule stratégie de vaccination.
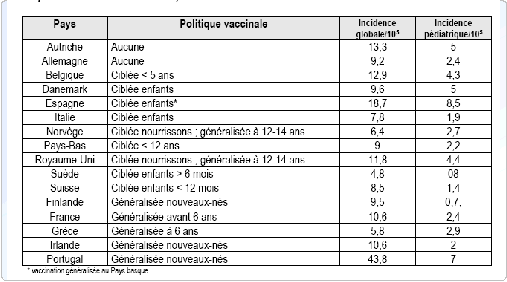
TABLEAU XXII. POLITIQUES VACCINALES BCG ET INCIDENCE DE LA TUBERCULOSE EN EUROPE OCCIDENTALE (EXPERTISE COLLECTIVE INSERM 2004) 98 ( * )
1.3.2. MALADIES À VACCINATION RECOMMANDÉE
L'incidence des maladies prévenues par une vaccination inscrite au calendrier vaccinal est en baisse progressive et ceci grâce aux récentes politiques vaccinales. L'objectif premier de réduction du fardeau de la maladie est atteint.
Par exemple, elle est passée pour la rougeole de 7,38 cas pour 100 000 habitants en 2004 à 0,05 en 2005 (cette baisse est toutefois constatée sur une courte durée, et il faudra vérifier qu'elle s'inscrive dans la durée).
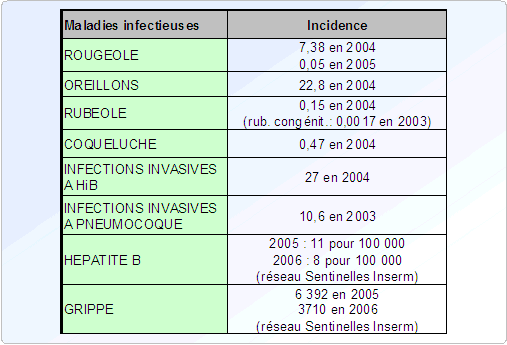
TABLEAU XXIII. INCIDENCE DES MALADIES À VACCINATION RECOMMANDÉE EN FRANCE (DONNÉES OMS, OMS EUROPE ET INVS)
Cependant, la France est en retard concernant les taux de couverture de la rougeole et de la rubéole par rapport à des pays comme la Finlande ou le Royaume-Uni (tableau XXIV).
L'impact épidémiologique de la vaccination rougeole-oreillons-rubéole est attesté par l'expérience de pays comme la Suède et surtout la Finlande, où une stratégie de vaccination triple avec deux doses a été introduite en 1982. Grâce à des couvertures de plus de 95% obtenues très rapidement, les trois maladies y sont maintenant virtuellement éliminées. Dans les deux pays, les taux d'incidence des trois maladies sont inférieurs à 0,5 pour 100 000 habitants. La Finlande est le premier pays d'Europe à avoir atteint cet objectif et ce, avec plus de dix ans d'avance, aucun cas indigène n'ayant été rapporté depuis 1996.
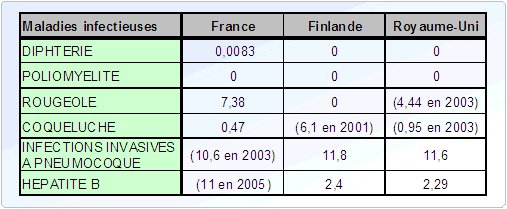
TABLEAU XXIV. COMPARAISON DE L'INCIDENCE EN FRANCE, EN FINLANDE ET AU ROYAUME-UNI (NOMBRE DE CAS POUR 100 000 HABITANTS EN 2004)
Pour l'hépatite B, le retard de la France dépasse la question des stratégies vaccinales et s'explique par son historique vis-à-vis de ce vaccin.
En Finlande et au Royaume-Uni où il n'y a pas de recommandation généralisée concernant l'hépatite B (mais une politique ciblée sur les groupes à risque), les incidences du portage de l'antigène HBs sont très inférieures à celle de la France. L'incidence en Finlande en 2001 était de 2,4 cas pour 100 000 habitants et au Royaume-Uni, elle était de 2,29 cas pour 100 000 habitants en 2003 (contre 8 pour 100 000 en France en 2006).
A l'inverse, en Italie, où la prévalence de portage était élevée, la vaccination est obligatoire : la politique vaccinale inclut la vaccination des nourrissons et des adolescents (obligatoire depuis 1991), et la gratuité de la vaccination pour les groupes à risque. La couverture vaccinale nationale est estimée à 94% chez les moins de 2 ans aussi bien que chez les adolescents (avec un gradient Nord-Sud de 100% à 89%). L'incidence des hépatites aiguës B est passée de 5,4 cas pour 100 000 habitants en 1990, à 2 pour 100 000 en 2000 (et 1,39 en 2004, soit près de 7 fois moins qu'en France). Il est noté une plus grande diminution de l'incidence dans la population des 15-24 ans pour lesquels au cours de la même période, l'incidence est passée de 17,3 à 2 pour 100 000.
Aux Etats-Unis, la vaccination contre l'hépatite B a été mise en place en 1982, ciblant les groupes à risque dans un premier temps, puis les nourrissons à partir de 1991. La couverture vaccinale des enfants âgés de 19 à 35 mois a augmenté très rapidement avec des taux de plus de 80% dès 1996 pour atteindre 92,4% en 2004. L'incidence des cas notifiés en population générale a diminué de 75% entre 1990 et 2004, passant de 8,4 à 2,1 cas pour 100 000 habitants en 15 ans. La diminution d'incidence la plus marquée a été observée chez les adolescents âgés de 12 à 19 ans avec une incidence passant de 6,1 à 2,8 cas pour 100 000 personnes 99 ( * ) .
1.3.3. POPULATIONS SPÉCIFIQUES
Le suivi des populations spécifiques fait l'objet de peu d'études.
Par exemple, malgré des recommandations déjà anciennes, le suivi épidémiologique des femmes enceintes n'est pas entré dans les moeurs, notamment pour l'hépatite B.
Malgré l'absence de données épidémiologiques concernant les femmes enceintes, certaines recommandations les concernent, notamment le dépistage de l'antigène AgHBs lors de la grossesse et la vaccination systématique des enfants nés de mère antigène AgHBs positif.
Une enquête 100 ( * ) a montré que sur un échantillon représentatif de la région de la Haute-Vienne, 74% des femmes enceintes ont été dépistées pour l'antigène AgHBs, alors que ce dépistage est obligatoire depuis 1992. De plus, seuls 85% des dépistages ont effectivement testé l'antigène AgHBs, suite à des prescriptions erronées.
Enfin dans cette même enquête, seuls 3 nouveau-nés de mère AgHBs positives sur 5 ont bénéficié d'une sérovaccination, elle aussi pourtant obligatoire depuis 1992.
2. INFORMATION À DESTINATION DU GRAND PUBLIC
2.1. EDUCATION SUR LA VACCINATION
Le grand public manque d'éducation sur la vaccination et plus globalement sur l'hygiène et la prévention.
A l'école, les cours d'hygiène ou d'autre forme de prévention ont disparu, les seuls enseignements ou sensibilisations résultent d'initiatives individuelles, de la part de professeurs ou de médecins scolaires par exemple. Pendant les études secondaires, les vaccins sont abordés très rapidement en biologie, au cours des études du cursus général.
En Belgique le médecin scolaire, après 7 années d'études de médecine, suit une formation de 2 ans spécifique à son métier. Cette formation contient une partie théorique (psychologie, communication, management, développement du jeune enfant jusqu'à l'adolescence, ...) ainsi que des stages pratiques auprès de médecins scolaires. Ce diplôme étant obligatoire pour travailler comme médecin scolaire, ceux-ci sont plus coutumiers de l'éducation à la santé des élèves.
Pour les parents, aucune formation organisée par des instances officielles n'est prévue concernant le calendrier vaccinal, par exemple lors d'une grossesse. Ils s'en remettent alors généralement aux connaissances de leur médecin de famille et aux moyens d'information qui leur parviennent.
2.2. PROMOTION DE LA VACCINATION
2.2.1. COMMUNICATION OFFICIELLE
L'augmentation récente du nombre de vaccins ainsi que les modifications du calendrier vaccinal accumulées au fil des années peuvent rendre la politique vaccinale difficile à comprendre. Les enquêtes récentes montrent que, si l'image de la vaccination reste assez positive auprès des médecins et du grand public, il existe une demande importante d'amélioration de la communication, notamment sur l'évaluation de la balance bénéfice/risque.
D'après le Baromètre santé médecins/pharmaciens 2003, 85,6% des médecins déclarent recevoir plus d'une demande d'information quotidienne sur la vaccination de la part de leurs patients. Et parallèlement, d'après le Baromètre santé 2005, le sentiment d'être bien informé sur la vaccination régresse en cinq ans, passant de 72,1 à 66,4%.
Différentes instances gouvernementales sont impliquées dans la communication sur les vaccins et leur travail est bien coordonné.
Chaque instance publique (INPES, CNAM, DGS, HAS) peut mettre en place la communication sur les sujets dont elle s'occupe. Malgré cette répartition, les actions de chacun se font toujours en accompagnement de la politique de santé du ministère. Une personne y est en charge de recenser l'ensemble des sujets traités par chaque instance, les périodes de diffusion,... afin d'éviter les doublons ou la surinformation de la population. De plus, des conseils stratégiques réunissent régulièrement la DGS, la CNAM et l'INPES, ce qui assure un travail coordonné.
Les campagnes de communication contre la grippe et la vaccination triple ROR initiées par l'Assurance Maladie peuvent être mentionnées en guise d'exemple.
En 2004, l'Assurance Maladie a lancé une vaste campagne d'incitation à la vaccination « Finissons-en, vaccinons dès 1 an ! », avec un effort pédagogique et promotionnel auprès de tous les professionnels de santé avant de s'adresser au grand public.

Figure 12. Campagne d'information de l'Assurance Maladie sur la vaccination rougeole, oreillons, rubéole
Une évaluation de ces campagnes est entreprise par l'Assurance Maladie. Le premier impact mesuré est celui sur la potentielle augmentation des taux de couverture vaccinale. D'autre part, elle commandite des sociétés d'étude pour sonder l'impact en population par des « post-tests ». Ceux-ci permettent d'appréhender ce qui a été vu, retenu, de corréler cela avec le type de média utilisé, la durée des spots, et autres critères. Ces résultats sont pris en compte pour chaque nouvelle campagne. Par exemple, pour la campagne grippe 2005/2006 a été relevée une attente d'information sur l'intérêt de la vaccination, la maladie étant elle globalement bien connue. En revanche, pour la campagne ROR, il est ressorti que ces maladies étaient encore mal identifiées et mal connues.
Par ailleurs, des événements de nature plus ponctuelle autour de la vaccination sont organisés.
La première journée nationale de la vaccination à l'initiative de la DGS a eu lieu en octobre 2006. Cette journée avait pour but de faire le point sur la vaccination telle qu'elle est conçue et mise en oeuvre en France ainsi que sur les atouts et difficultés qu'elle pose en termes d'information et d'éducation auprès de la population. Mais celle-ci était davantage une réunion d'experts qu'un événement pour le grand public.
En parallèle, une exposition sur les vaccins a eu lieu au ministère de la Santé (octobre 2006) puis à la CNAM, et à Montbéliard (avril 2007). Cette réalisation a été conçue en partenariat et avec le soutien de la Caisse Nationale d'Assurance Maladie des Travailleurs Salariés (CNAMTS), la DGS, l'INPES, l'InVS, l'Institut Pasteur, plusieurs sociétés savantes et de nombreux experts scientifiques.
La journée nationale et la semaine nationale de la vaccination existent déjà dans plusieurs pays étrangers, notamment en Amérique du Nord au Canada et aux Etats-Unis. En Europe, elles ont été initiées par l'OMS pour la première fois en 2005 avec cinq pays participants, puis renouvelées en 2007.
En France, une initiative régionale a trouvé un bon écho. L'URCAM de Franche-Comté organise depuis 2003 une semaine de mobilisation sur la vaccination. Les objectifs sont de rappeler l'importance encore aujourd'hui des maladies infectieuses (« la vaccination c'est toute la vie et c'est pour tous ») et de faire le point sur son statut vaccinal. Les actions étaient diverses : remise d'une brochure avec le calendrier vaccinal pour toute délivrance de médicament en pharmacie ou encore partenariat avec l'Education Nationale pour permettre à tous les enfants de 6ème de faire un point sur leurs vaccinations avec l'infirmière scolaire. Bilan : en 2005, 12 000 doses de plus ont été vendues dans la région durant les 2 mois suivant cette semaine, par rapport à l'année précédente. L'analyse de cette expérimentation montre qu'une politique volontariste dans le champ de la vaccination est possible sur un territoire de santé précis, la région.
Une semaine européenne de la vaccination, initiée par l'OMS, a également eu lieu en avril 2007 dans quelques régions pilotes de France, en association avec des experts du domaine. Cette semaine a toutefois peu été médiatisée.
Cependant, les acteurs interrogés s'accordent à dire que ces évènements restent peu nombreux, qu'ils ne touchent pas un public assez large et qu'ils sont dépourvus de messages forts sur la vaccination.
Au cours des trente dernières années, les seules initiatives établies dans la durée, ont été :
- d'une part, les campagnes rougeole-oreillons-rubéole et grippe promues par l'Assurance maladie,
- et d'autre part, l'actualisation annuelle du calendrier vaccinal (publié dans le BEH).
Par ailleurs, l'INPES a publié quelques documents sur le thème des vaccinations à destination du grand public, mais sans moyen important au regard des budgets de cet organisme.
Néanmoins, concernant la campagne de vaccination contre la rougeole, les disparités géographiques de couverture vaccinale amènent à s'interroger sur la pertinence d'une campagne nationale. La réflexion actuelle porte sur le rôle que pourraient jouer les acteurs régionaux et locaux, pour véhiculer le message de façon plus ciblée dans les régions à faible taux de couverture.
Pour les rappels vaccinaux des adultes, un patient sur deux seulement (56,1%) est considéré par le médecin comme bien informé. Les médias et les campagnes de vaccination ont respectivement contribué à cette information pour seulement 11% et 13,7% des patients 101 ( * ) .
De plus, aucun moyen de sensibilisation du grand public n'est entrepris en parallèle. Par exemple, les résultats de couverture vaccinale ou de réduction de l'incidence sont peu accessibles au grand public et de ce fait non valorisés. Or, pour que les messages trouvent un écho, les Français doivent être conscients à la fois de la situation actuelle, des progrès déjà accomplis et des efforts restants à faire.
Ainsi, depuis l'épisode de l'hépatite B, aucun ministre n'a mis en place une campagne forte de promotion de la vaccination, incitant clairement les Français à se faire vacciner. L'information progresse, mais les messages restent timides.
2.2.2. COMMUNICATIONS NON OFFICIELLES
La communication non officielle, c'est-à-dire émanant des médias, des sociétés savantes ou encore de l'industrie pharmaceutique, prend plus de place que la communication officielle, alors que le message délivré n'a pas le contrôle et la crédibilité des messages officiels.
Côté industrie, contrairement aux autres médicaments, la publicité pour les vaccins est autorisée (article L. 5122-6 du code de la santé publique). Les documents publicitaires distribués par les industriels sont contrôlés a posteriori par la Commission de Publicité, qui peut demander un retrait ou un amendement. En revanche, les autorités de santé (DGS ou ministre) ne possèdent aucun moyen de contrôle sur les messages oraux délivrés.
Les sociétés savantes émettent parfois des opinions sur une vaccination, au risque de susciter la confusion chez les patients, si les pouvoirs publics ne se sont pas encore prononcés ou si les messages véhiculés sont en désaccord avec les recommandations officielles.
Les médias (presse parentale, presse généraliste, Internet, radios...) ont quant à eux tendance :
• à ne pas parler des preuves de la gravité des maladies prévenues par vaccination,
• à véhiculer les rumeurs et à amplifier messages négatifs sur les vaccins (dont leurs effets indésirables),
• et à l'inverse, à passer sous silence les études scientifiques invalidant ces rumeurs, a posteriori.
Tout ceci n'est pas spécifique à la France, mais étant donné l'historique négatif relativement récent en matière de vaccination et le souci prioritaire actuel d'un « risque « zéro », ces messages trouvent un écho important auprès d'un public en quête de transparence.
Ainsi, la promotion de la vaccination par les pouvoirs publics semble encore timide. Par conséquent, les quelques messages émis perdent de leur écho face à ceux des sociétés savantes, des médias ou des industriels, peu contrôlés et insuffisamment coordonnés.
3. L'ADHÉSION DES FRANÇAIS AU GESTE VACCINAL
Pré-requis
L'analyse du niveau d'adhésion des Français à la vaccination et des raisons de leur méfiance (§ 3 et 4) est basée à la fois sur des entretiens avec des experts (médecins, sociologues, médias...) mais également sur des enquêtes d'opinion. Le tableau XXV récapitule les principales études utilisées pour quantifier la part que représentait chaque obstacle à la base de la non vaccination de certains Français.
TABLEAU XXV. ETUDES QUANTITATIVES SUR LE NIVEAU D'ADHÉSION ET LES RAISONS DE LA NON VACCINATION DES FRANÇAIS
L'opinion des Français envers la vaccination est globalement positive et ce, grâce à son rôle de protection contre les maladies infectieuses.
D'après le Baromètre santé 2005, près de 9 Français sur 10 sont favorables ou très favorables à la vaccination : 43,2% « très favorables » et 43,7% « plutôt favorables ». Cette opinion persiste dans le temps et est stable depuis 5 ans : plus de 8 personnes sur 10 n'ont pas changé d'attitude vis-à-vis de la vaccination. Seuls 3% des français expriment une perception très négative des vaccins.
Avec 87% de réponses favorables, la France se situe dans la moyenne européenne (figure 13). La principale raison de cet engouement est le fait que les vaccins protègent de la maladie mais permettent également de réduire sa prévalence et sa transmission. Un tiers des Français reconnaissent que la vaccination freine la diffusion des maladies et ce pourcentage est le plus élevé d'Europe.
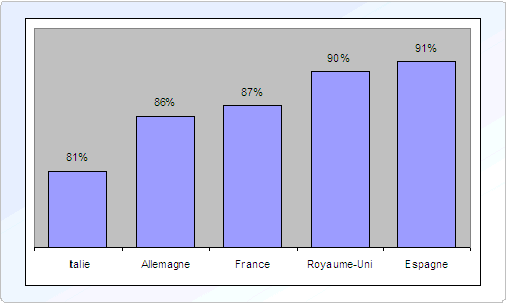
Figure 13. Pourcentage d'opinions favorables vis-à-vis de la vaccination (2004)
En conséquence, la démarche spontanée du public français est la plus forte d'Europe : 1 français sur 3 demande à faire vacciner son enfant, alors que ses voisins européens sont beaucoup plus réservés (10% au Royaume-Uni, 11% en Espagne, 21% en Allemagne et en Italie). Parmi les adultes, près d'un sur deux a cette démarche volontaire face à la vaccination de leurs enfants.
Par ailleurs, le Baromètre santé 2005 indique une hausse de l'opinion très favorable vis-à-vis de la vaccination chez les jeunes entre 15 et 25 ans, depuis 2000. Deux tiers des adolescents sont intéressés ou très intéressés par la vaccination, alors que la moyenne sur les 5 pays France, Allemagne, Italie, Espagne et Royaume-Uni est de 44%. Les adolescents savent à 91% que la vaccination permet d'éviter la maladie et non de la traiter, et connaissent assez bien les maladies pour lesquelles il y a un vaccin ou pas. Ils ont une assez bonne connaissance des bénéfices individuels et collectifs de la vaccination :
• 77% des adolescents des 5 pays donnent une note entre 7 et 10 (sur 10) pour montrer leur accord avec le fait que la vaccination permet de protéger également leur famille, leurs amis et leurs connaissances ;
• 67% sont également d'accord avec le fait que la vaccination permet d'éviter les épidémies, sauve des vies et peut faire disparaître la maladie d'un pays.
La protection contre la maladie constitue ainsi pour eux la principale raison de se faire vacciner (44% citent en premier le fait que la maladie soit sérieuse). Leur intérêt se porte aussi beaucoup sur les nouveaux vaccins, qui vont arriver dans les prochaines années et une très grande majorité des adolescents pense que grâce à la vaccination leur génération est mieux protégée que les générations antérieures ou que les adolescents des pays en développement.
4. LES OBSTACLES À LA VACCINATION DES FRANÇAIS
Il existe trois types d'obstacles rencontrés en population générale face à la vaccination : un rapport bénéfice/risque mal appréhendé, une prise de conscience insuffisante de la nécessité de respecter les recommandations et enfin un refus du concept même de vaccination. Parallèlement à ces obstacles, il existe des spécificités propres à certains vaccins (comme celui contre la rougeole) ou à certaines populations (comme les adolescents ou personnes âgées dont l'intérêt pour la vaccination est différent).
4.1. UN RAPPORT BÉNÉFICE/RISQUE MAL APPRÉHENDÉ
Les doutes de la population portent majoritairement sur le rapport bénéfice/risque des vaccins, à savoir des doutes sur l'efficacité des vaccins, leur sécurité et la gravité de certaines maladies.
Les 9,5% de la population en France qui sont défavorables à la vaccination, le sont à cause de la crainte des effets secondaires ou de l'idée selon laquelle les vaccins sont inutiles. La tendance est la même dans les 5 pays européens (France, Allemagne, Italie, Espagne, Royaume-Uni).
4.1.1. L'EFFICACITÉ DES VACCINS REMISE EN QUESTION
L'argument de l'inefficacité est récurrent lorsque l'on interroge les Français sur les réticences vis-à-vis des vaccins. Les enquêtes réalisées lors de la rédaction du plan d'élimination de la rougeole ont mis en avant les arguments les plus répandus utilisés contre la vaccination et parmi eux se trouvait celui de l'inefficacité de la vaccination et de son inutilité. De même, une enquête qualitative réalisée par IPSOS en 2001 auprès d'un échantillon national représentatif du grand public a mis en évidence qu'une des réticences face à la vaccination est « je suis contre la vaccination parce que je pense qu'elle ne sert à rien ». Par exemple, le vaccin BCG a été à l'origine de nombreuses polémiques concernant son efficacité, car il ne protège pas contre l'ensemble des infections tuberculeuses mais essentiellement contre les formes graves de tuberculose du nourrisson.
4.1.2. DES MALADIES QUI N'INQUIÈTENT PLUS VRAIMENT
Cette même enquête IPSOS de 2001 a également mis en exergue les opinions suivantes : « Je suis contre la vaccination parce que... :
• Je pense que la maladie n'est pas grave...
• Je pense que la maladie est très rare...
• Je pense que j'ai peu de risques d'avoir cette maladie. »
Ainsi une partie de la population pense que les maladies contre lesquelles les vaccins protègent sont devenues trop rares pour avoir un risque de la contracter et qu'il est donc inutile de s'en préoccuper.
Une sous-estimation de la gravité des maladies est également à noter. Les maladies infantiles par exemple, ayant été considérablement réduites, sont petit à petit oubliées par la population. Ainsi les Français ont tendance à considérer la rougeole comme une maladie bénigne alors qu'elle peut entraîner de très graves complications. Pour la grippe, le problème est autre : elle est sous-estimée car souvent confondue avec des affections respiratoires saisonnières.
4.1.3. LA CRAINTE DES EFFETS SECONDAIRES
De nombreux doutes sur la sécurité des vaccins sont exprimés. La crainte des effets secondaires associe donc la vaccination à un acte angoissant car potentiellement dangereux.
Une enquête, réalisée en 2004 auprès d'un échantillon national représentatif de la population âgée de 18 ans et plus, a demandé aux personnes d'exprimer leur opinion, en leur proposant différentes affirmations 102 ( * ) . Si une proportion très élevée (92%) est en accord avec l'affirmation selon laquelle « les vaccins sont donnés aux enfants pour les protéger des maladies graves », 10% n'approuvent pas celle selon laquelle « les vaccins sont testés pour s'assurer qu'ils sont sans risque » et 17% ne sont pas en accord avec la déclaration selon laquelle « un vaccin dangereux serait identifié comme tel lors des essais cliniques ». 55% approuvent l'idée qu'« il est très angoissant de se faire vacciner avec un nouveau vaccin, même s'il a été soigneusement testé » et 38% estiment qu'« en se faisant vacciner, il est possible d'attraper une forme grave de la maladie contre laquelle le vaccin est censé protéger ». Enfin, 22% expriment des doutes sur l'efficacité des mesures de sécurité employées dans la fabrication des vaccins. Ce manque de confiance dans la sécurité des vaccins se répercute inévitablement sur l'adhésion au geste vaccinal.
Les adolescents européens, pourtant plus confiants, expriment également cette crainte des effets secondaires : 59% des adolescents la citent comme raison de refus de la vaccination.
4.1.4. LA PEUR DE LA PIQÛRE EST RÉCURRENTE, SURTOUT CHEZ LES ADOLESCENTS
La vaccination est d'abord perçue chez les adolescents comme une « technique » d'administration d'un médicament. Parmi les 3 mots qui leur viennent à l'esprit quand on parle de vaccination, 64% des adolescents français ont cité la piqûre, et 38% l'ont citée en premier. Cela influe sur leur décision de se faire vacciner ou pas : parmi les 3 raisons citées pour ne pas s'être fait vacciner, 45% citent la peur de l'aiguille et cette raison est citée en premier par 31% d'entre eux. Cependant, cette réticence concerne également environ 5% des adultes.
4.2. PRISE DE CONSCIENCE INSUFFISANTE FACE AU STATUT VACCINAL
Une partie de la population n'est pas fondamentalement réticente à la vaccination mais a tendance à la négliger et à n'attacher qu'une importance faible au respect des recommandations vaccinales et à la mise à jour de son statut vaccinal individuel.
4.2.1. L'OUBLI ET LA NÉGLIGENCE, NOTAMMENT CHEZ LES ADULTES
Beaucoup de retards de vaccination sont dus à un oubli ou à une négligence, dans le cas où la personne remet à plus tard la vaccination. Ceci dénote un manque de sensibilisation sur l'intérêt d'être à jour dans ses vaccinations. Ainsi, chez les adultes, les nombreux retards dans les rappels sont dus pour près de 40% d'entre eux à un oubli ou une négligence. Le tableau XXVI illustre que, lors d'une enquête en Franche-Comté auprès de personnes non vaccinées, la raison la plus souvent évoquée entre 29 et 59 ans est l'oubli.
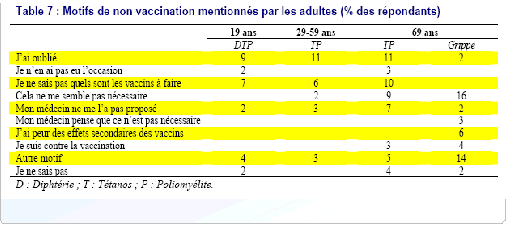
TABLEAU XXVI. MOTIFS DE NON VACCINATION MENTIONNÉS PAR LES ADULTES (EN %)
4.2.2. L'IGNORANCE DU STATUT VACCINAL
Les adultes français connaissent parfois mal leur statut vaccinal. Par exemple, lorsqu'on interroge la population adulte sur la dernière vaccination pratiquée au cours des cinq dernières années, deux tiers (67,8%) déclarent avoir eu au moins une injection mais moins de deux adultes sur trois sont réellement à jour. Or un Français qui ne connaît pas son statut vaccinal pourra être découragé par peur d'une procédure complexe pour rattraper son retard : la crainte de devoir tout refaire est évoquée par 3% des adultes.
4.2.3. DES RAISONS INFONDÉES OU MÉCONNUES
Une partie de la population qui ne se vaccine pas n'a pas de raison clairement énoncée. Les Caisses Primaires d'Assurance Maladie ont démontré régionalement par enquête téléphonique que 28% des non vaccinants n'avaient aucun motif à opposer à la vaccination. Ainsi de nombreuses personnes n'ont pas d'opinion sur la réponse, ce qui témoigne de leurs incertitudes. De même, lorsqu'on interroge les adultes qui ne sont pas à jour de leurs rappels, dans plus d'un tiers des cas (36,9%) aucun motif n'est évoqué.
4.2.4. LE NOMBRE DE VACCINS PEUT DÉCOURAGER
La multiplicité des vaccins aujourd'hui mise à disposition est parfois un facteur de confusion pour le grand public. 27% des Français insistent sur le nombre trop important de vaccins inscrits au calendrier vaccinal. En France, cela se traduit, notamment parmi les personnes ayant une perception plutôt négative de la vaccination, par un fort taux de justification de cette position par « trop de vaccination ». Ces personnes sont déjà inquiétées par des doutes sur la balance bénéfice/risques, auxquels se rajoutent le nombre croissant d'injections à réaliser pour suivre le calendrier vaccinal ou le faire suivre à leurs enfants : en conséquence, elles vont refuser certaines vaccinations.
4.2.5. CARACTÈRE NON-OBLIGATOIRE DE CERTAINS VACCINS
Le caractère non obligatoire de certains vaccins peut, dans une moindre mesure, intervenir dans la décision de non vaccination, mais cela reste anecdotique.
4.3. UNE MINORITÉ ANTI-VACCINATION
3% de la population est opposée à la vaccination, dont 1,5% à l'ensemble des vaccins. Ces personnes se scindent en deux catégories : soit les angoisses évoquées ci-dessus ont définitivement altéré leur confiance dans les vaccins, soit elles désapprouvent le concept même de vaccination.
4.3.1. UNE PRÉFÉRENCE POUR LES MÉTHODES « NATURELLES », NOTAMMENT CHEZ LES PERSONNES ÂGÉES
D'autres personnes sont défavorables au concept de vaccination et utilisent des moyens de défense, à leurs yeux, plus naturels, soit parce qu'elles pensent qu'il est préférable que le corps se défende « seul », soit parce qu'elles ont choisi une méthode alternative. Cela concerne 1,4% de la population adulte, généralement les personnes appartenant à une secte ou ayant recours à la médecine douce. En ce qui concerne les sectes, la liberté d'opinion et/ou de religion prévaut souvent sur l'obligation vaccinale et les parents ne vaccinent pas leurs enfants. Selon la commission d'enquête relative à l'influence des mouvements à caractère sectaire, soixante-dix mouvements déconseillent toute vaccination, dont ils critiquent l'efficacité et dénoncent les effets secondaires sans justification médicale. Concernant la médecine douce, d'après le Baromètre santé 2005, les personnes contre la vaccination sont plus nombreuses à recourir à l'homéopathie ou à l'acupuncture et à n'avoir consulté aucun médecin généraliste durant l'année. Même si tous les médecins exerçant un mode d'exercice particulier ne sont pas « anti-vaccination », des corrélations sont constatées.
Ce sont le plus souvent les personnes âgées qui préfèrent l'alternative de la médecine douce. Celles-ci font partie des personnes les plus sceptiques face à la vaccination : 15,5% des personnes âgées de 65 à 75 ans y sont défavorables, contre 9,5% en moyenne dans la population générale. Une enquête de l'Institut Pasteur de Lille en 2005 auprès des 60-70 ans a montré que la possibilité d'un traitement homéopathique était la raison principale pour refuser la vaccination contre la grippe.
4.3.2. LES DROITS DE L'INDIVIDU MIS EN AVANT
La dernière catégorie de personnes étant contre toute vaccination est celle qui pense que les obligations vaccinales sont une atteinte aux droits de l'homme, puisqu'un acte médical leur est imposé par la loi. La vaccination va donc selon ces personnes à l'encontre des libertés individuelles et elles refusent toute vaccination, obligatoire ou recommandée. Ces personnes forment souvent des associations comme ALIS (Association Liberté Information Santé) prônant l'abrogation des textes législatifs qui rendent obligatoires certaines vaccinations.
4.4. MÉFIANCE LIÉE À CERTAINS VACCINS
Quatre vaccins du calendrier vaccinal suscitent davantage de méfiance : il s'agit de l'hépatite B, du BCG, du ROR et de la grippe.
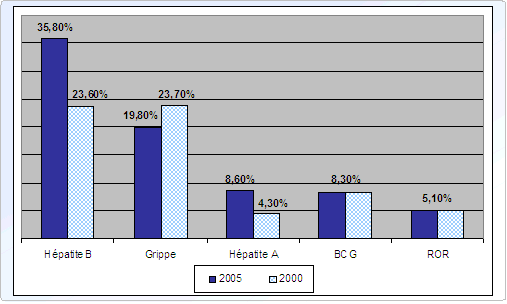
Figure 14. Evolution du pourcentage de sujets défavorables selon les vaccins
La vaccination qui suscite le plus de réticences est celle pratiquée contre l'hépatite B : un tiers (35,8%) des sujets y est défavorable en 2005 alors qu'ils étaient moins d'un quart (23,6%) en 2000. Dans l'enquête réalisée en Franche-Comté (citée dans le pré-requis du § 3), parmi les 71% de parents qui n'ont fait pratiquer aucune injection de ce vaccin à leur enfant, c'est la peur des effets indésirables qui est citée en premier, puis la non proposition par le médecin.
Cette opinion réservée s'est aussi accentuée pour l'hépatite A, avec un doublement des sujets défavorables dans la même période (4,3% en 2000 vs 8,6% en 2005).
Le vaccin contre la grippe soulève 19,8% d'opinions défavorables en 2005, avec une baisse de ce pourcentage depuis 2000 où il atteignait 23,7%.
Le BCG engendre l'opposition d'un peu moins d'une personne sur dix (8,3%, sans évolution significative depuis 2000) et on enregistre 5,1% d'opinions défavorables pour le vaccin rougeole, oreillons et rubéole (ROR) en 2005 (figure 14). Pour ce dernier, les mères sont les principales prescriptrices de la vaccination pour leurs enfants et leurs réticences proviennent du fait que les risques de cette maladie sont mal perçus.
Le tableau XXVII résume les motifs invoqués par les parents en cas de non vaccination de leurs enfants.
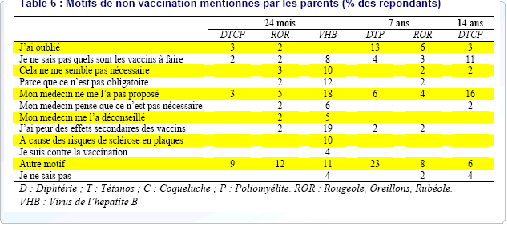
TABLEAU XXVII. MOTIFS DE NON VACCINATION MENTIONNÉS PAR LES PARENTS (EN %)
5. LES RAISONS PROFONDES DE LA MÉFIANCE DES FRANÇAIS
Les obstacles à l'adhésion complète du grand public à la vaccination trouvent leurs origines à la fois dans l'orientation générale de la culture française vers le curatif au détriment du préventif, dans l'épisode de la vaccination contre l'hépatite B et dans un manque de communication.
5.1. UNE MENTALITÉ CURATIVE, PLUTÔT QUE PRÉVENTIVE
En France, la culture de « soins » prévaut sur la logique de « prévention ».
Contrairement à d'autres pays comme le Royaume-Uni, la Finlande ou l'Espagne, la prévention n'est pas ancrée solidement dans la culture française. Son enseignement est d'ailleurs quasiment absent à l'école en dépit de quelques initiatives individuelles. Deux tiers des adolescents déclarent n'avoir jamais reçu de cours ou d'information sur la vaccination à l'école 103 ( * ) . La prévention n'est pas inscrite dans les démarches quotidiennes et les Français sont plus soucieux de guérir que de prévenir. Par exemple, l'acceptabilité est beaucoup plus grande pour un traitement thérapeutique que pour un traitement préventif : le vaccin est inoculé chez un sujet sain, et de là, naît la réticence à prendre un risque pour un bénéfice invisible par définition. Dans une démarche curative, le risque perçu est quasi inexistant au regard de l'amélioration de l'état de santé. Ainsi, le public perçoit encore trop peu le rôle préventif de la vaccination, 16% des personnes interrogées reconnaissent les actes de prévention comme importants, ce taux est le plus faible d'Europe, loin derrière l'Espagne notamment (51%) 104 ( * ) .
A cela s'ajoute le fait que la prévention est un investissement sur l'avenir, or la population se projette rarement au-delà de 5 ans. Ainsi l'oubli de certaines maladies ou de leur gravité amoindrit l'intérêt de la vaccination dans l'esprit des gens. Par exemple, la rougeole est considérée par beaucoup de Français comme bénigne alors qu'elle peut s'avérer très grave, voire mortelle.
En France, la part de 7% environ du budget public consacrée à la prévention est inférieure à la moyenne des pays de l'OCDE.
La dépense affectée spécifiquement à la prévention (vaccinations, dépistage, programmes publics...) est relativement faible, de l'ordre de 3,9 milliards d'euros en 2003, soit 2,3% de la dépense courante de santé. Mais il existe des dépenses de prévention « cachées » (par exemple la prévention des facteurs de risques comme l'hypertension ou l'obésité lors de consultations curatives). Le montant total des dépenses de prévention est estimé à 10,5 milliards d'euros annuels en 2002, soit 7% de la dépense courante de santé 105 ( * ) . Même si les sommes mobilisées sont loin d'être négligeables, l'hétérogénéité des stratégies organisées autour de la prévention réduit l'efficacité de cette dépense.
Les indicateurs et modes de calcul utilisés au niveau européen ne conduisent pas au même chiffre que précédemment mais présentent l'intérêt de pouvoir comparer les différents pays sur une base commune. En 2003, cette part est de l'ordre de 2,5% en France, alors que la moyenne de l'OCDE est de 2,9%. L'Allemagne et les Pays-Bas consacrent 4,8% et 5,5% de leur budget santé à la prévention. Aux deux extrêmes, le Canada y consacre 8% et l'Italie seulement 0,6% (figure 15).
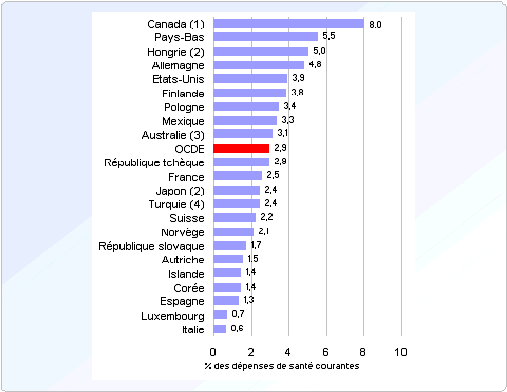
(1) Inclut les coûts administratifs des ministères provinciaux/territoriaux et fédéraux ; (2) 2002 ; (3) ; 2001 ; (4) 2000.
Figure 15. Dépenses en santé publique et prévention, en pourcentage des dépenses totales de santé, 2003 106 ( * )
5.2. L'ÉPISODE CRITIQUE : LA VACCINATION CONTRE L'HÉPATITE B
L'épisode de la vaccination contre l'hépatite B a jeté un discrédit sur ce vaccin, mais également sur l'ensemble de la vaccination, et aucune information claire sur les conclusions scientifiques des études menées n'a été communiquée.
La campagne de vaccination des élèves de 6ème mise en oeuvre à partir de décembre 1994 a très vite conduit à des taux de couverture des élèves de 6ème de bonne qualité : 77% en 1994-1995, 73% en 1995-1996, 76% en 1996-1997 107 ( * ) . Le succès de la promotion de cette vaccination a conduit à la vaccination de 20 millions de français, au-delà des cibles prévues. A la suite de notifications de cas d'épisodes démyélinisants aigus chez des sujets récemment vaccinés, la campagne de vaccination en milieu scolaire a été suspendue en octobre 1998. L'analyse bénéfice/risque issue des études de pharmacovigilance menées n'ont permis ni de prouver un lien de causalité ni de l'exclure formellement. Elles ont cependant rappelé que le risque potentiel reste inférieur aux bénéfices cumulés de la vaccination (en termes de cas évités) jusqu'à l'âge de 35 ans :
• dans le scénario le plus favorable à la vaccination, pour une cohorte de 800 000 préadolescents, le bénéfice de la vaccination a été estimé à la prévention 31 hépatites fulminantes et 195 cirrhose évités versus un risque potentiel d'1 à 2 premières atteintes démyélinisantes centrales induites par la vaccination ;
• dans le scénario le plus défavorable, pour un risque vaccinal potentiel similaire, la vaccination éviterait 21 hépatites fulminantes et 49 cirrhoses 108 ( * ) .
Les experts ont par la suite recommandé la vaccination systématique des enfants jusqu'à l'âge de 13 ans en privilégiant la vaccination des nourrissons, chez lesquels la réponse immunologique est meilleure et aucun effet secondaire neurologique sévère n'a été observé. Mais l'ensemble des études d'expertise menées n'ont été que très peu médiatisées. Les conclusions scientifiques n'ont pas été communiquées au grand public, qui par conséquent reste dans une confusion propice à la rumeur et à la crainte. Dix ans plus tard, le taux de couverture vaccinale est loin d'être optimal, en particulier chez les nourrissons où il reste inférieur à 30%.
Ces évènements ont entamé la confiance des Français vis-à-vis de la sécurité des vaccins et leurs effets secondaires.
Les nombreuses notifications d'effets indésirables sont liées à une campagne de vaccination « massive », qui découlait elle-même d'une communication mal maîtrisée.
Tout d'abord, la volonté de « faire peur » sur les risques de contracter l'hépatite B a sans doute été l'un des vecteurs de cette campagne et a été accompagnée d'une certaine exagération des données médicales. Par exemple, les documents officiels de la campagne parlaient de 109 ( * ) :
• 2 millions de morts par an dans le monde, alors que l'OMS les estimait à 1 million ;
• 30 000 à 100 000 nouveaux cas annuels en France alors que le réseau Sentinelle estimait ce nombre à 8 000 en 1994 ;
• un nombre de porteurs chroniques triplé (de 100 000 à 300 000).
De plus, la présentation d'un risque de transmission de la maladie par la salive a été sans doute abusivement utilisée. Dans le document présentant la campagne, co-signé par le ministère du Travail et des Affaires Sociales, la CNAMTS et le Comité français d'éducation pour la santé (CFES, devenu INPES), on peut lire : « on ignore encore si l'hépatite B peut être transmise ou non par la salive et la transpiration. Des recherches sont actuellement en cours ». Cet élément d'information a été déformé et de nombreuses brochures (y compris les brochures officielles de l'Assurance Maladie) et messages radiophoniques à destination des adolescents ont présenté la salive comme l'un des modes certains de transmission de la maladie, au même rang que le sang ou l'échange de seringues contaminées.
Cette expérience démontre les risques d'une communication mal maîtrisée. Celle-ci a entraîné une suspicion non justifiée vis-à-vis du vaccin et des taux de couverture vaccinale inférieurs à ceux atteints dans des pays voisins ayant une épidémiologie comparable.
5.3. UN MANQUE GLOBAL DE COMMUNICATION
La confiance des Français dans les vaccins doit être consolidée par des actions de communication, portant notamment sur la balance bénéfice/risque des vaccins.
9 Français sur 10 sont favorables à la vaccination, certains hésitent sans raison, d'autres sont en demande d'informations et d'autres encore sont insuffisamment sensibilisés : il s'agit là d'opportunités à saisir pour communiquer de façon pertinente.
5.3.1. UNE INFORMATION RÉCLAMÉE PAR LE PUBLIC
La communication sur la vaccination est d'autant plus nécessaire que le public est en attente d'informations.
Les enquêtes récentes montrent que, si l'image de la vaccination est positive auprès du grand public, il existe une demande importante d'amélioration de la communication, notamment sur l'évaluation de la balance bénéfice/risque 110 ( * ) .
A titre d`illustration, les résultats des post-tests des campagnes Grippe et ROR de l'Assurance Maladie, qui permettent par le biais d'enquêtes d'évaluer l'impact des campagnes de communication, ont montré 111 ( * ) :
• une attente de contenu d'information sur l'intérêt de la vaccination contre la grippe, l'affection en elle-même étant globalement connue,
• une demande d'explication sur l'intérêt de la vaccination, basée sur l'enjeu individuel plus que collectif.
Les adolescents sont également demandeurs d'information. Seulement 28% d'entre eux donnent une note supérieure à 7 (sur 10) à leur niveau d'information à propos de la vaccination 112 ( * ) . Ce chiffre est le plus bas des 5 pays européens (France, Allemagne, Italie, Espagne et Royaume-Uni), la moyenne étant à 34%. 48% des adolescents Français notent leur niveau d'information entre 5 et 6 et 74% aimeraient recevoir plus d'information sur la vaccination. Les médecins réclament aussi cette information du public : selon l'enquête EVM et Psyma International Medical sur la perception des vaccins, ils sont 38% à demander davantage d'éducation du patient par les autorités de santé. Enfin, le Baromètre santé 2005 rapporte que les personnes défavorables à la vaccination sont fortement représentées parmi celles qui s'estiment mal informées (12,3%).
5.3.2. THÈMES À ABORDER
La communication doit répondre :
• d'une part aux réticences des sujets, en particulier à leur anxiété sur les risques liés à la vaccination,
• et d'autre part, leur donner une meilleure perception des maladies.
Les personnes défavorables à la vaccination expriment très souvent des craintes sur les risques liés à la vaccination. Le thème de la balance bénéfice/risque des vaccins est donc à aborder pour que la méfiance ne soit plus liée à des interrogations, de l'ignorance ou des incompréhensions sur les risques vaccinaux.
La gravité de certaines maladies, ainsi que l'importance de la prévention, pour un bénéfice aussi bien individuel que collectif, doivent être rappelés. Ainsi, les maladies infantiles sont souvent considérées comme bénignes par les parents, qui voient alors en la vaccination un risque démesuré. Or, quand les risques de ces maladies sont expliqués aux mères, principales demandeuses de la vaccination, une majorité d'entre elles (86%) affirme qu'elles vont faire vacciner leur enfant dans un proche avenir 113 ( * ) .
Quant aux adolescents, leurs demandes portent principalement sur 114 ( * ) :
• les nouveaux vaccins pour 46% des adolescents européens,
• leur statut individuel (42%),
• les effets secondaires des vaccins (42%),
• les conséquences d'une non vaccination (38%).
Le geste de la vaccination est donc source d'anxiété pour toute personne, qu'il s'agisse d'un enfant, d'un adolescent ou d'un adulte. Il est important de faciliter l'expression de ses craintes et de répondre à ses questions ce qui permet de rassurer la personne. Le message délivré par le médecin, à la fois technique (information) et pédagogique (éducation) doit permettre de recourir volontairement à la prévention, pour que l'acte de vaccination ait un caractère personnalisé et induise un réel sentiment de responsabilité. Dans cette perspective, l'information peut être complétée par l'idée que la vaccination représente également un bénéfice pour la collectivité.
5.3.3. LES MÉDECINS : PROMOTEURS DE LA VACCINATION ET RELAIS DE LA COMMUNICATION
Les médecins sont les principaux promoteurs de la vaccination et les patients sont à l'écoute de leurs recommandations.
Une des raisons souvent évoquée par les Français pour leur non vaccination est le fait que leur médecin ne leur a pas proposé. Ceci est également vrai chez les adolescents non vaccinés qui répondent à 45% que leur médecin ne leur a pas évoqué la nécessité de se faire vacciner. En revanche, 90% des adolescents donnent une note supérieure à 7 (sur 10) sur l'influence d'une recommandation de leur médecin. Le rôle du médecin est donc crucial pour augmenter les taux de couverture vaccinale.
D'autres personnes peuvent influer sur la décision de vaccination comme les médecins du travail ou les parents. Mais une fois sensibilisés, les patients se tournent généralement vers leur médecin.
Par conséquent, les autorités publiques doivent s'appuyer sur les médecins pour véhiculer leur information, en oeuvrant au préalable pour qu'ils deviennent une source d'information solide pour les sujets.
Les patients revendiquent un niveau d'exigence de plus en plus élevé envers leur médecin généraliste et plus des 2/3 (68%) de la population des 5 pays France, Allemagne, Italie, Espagne et Royaume-Uni considèrent les médecins comme principale source d'information sur les vaccins 115 ( * ) . Ceci illustre le niveau de formation et d'information qu'il est donc indispensable de donner aux médecins, afin qu'ils puissent assumer leur rôle pleinement. Cette première place de source d'information est à conforter. Ensuite, ce sont ces mêmes médecins qui s'assureront auprès de leurs patients que les communications des autorités de santé ont été entendues et comprises, et à défaut ils pourront la relayer.
Les campagnes des autorités publiques et les médias sont également des sources d'information importantes du public français.
Les actions menées par les autorités de santé sont le deuxième facteur influençant le plus la décision de vaccination en France. Il est donc fondamental pour les pouvoirs publics d'avoir une stratégie de communication forte à destination du grand public. Une autre spécificité française, par rapport aux pays voisins, réside dans le fait que le grand public, essentiellement les adultes, s'informe largement sur les vaccins via les médias. Généralement, ils vont ensuite demander une validation auprès de leur médecin. Pour cette raison supplémentaire, les pouvoirs publics doivent communiquer largement sur les vaccins et sur leurs recommandations, afin que les informations véhiculées par les médecins et les médias s'inscrivent dans cette même ligne directrice.
CHAPITRE 6
GESTION DE CRISES
SYNTHESE DU CHAPITRE
• En cas de crise sanitaire pour laquelle un vaccin est disponible, les délais de résolution sont en règle générale acceptables :
XII. les crises locales sont rapidement endiguées car les stocks de vaccins sont suffisants et les modalités de vaccination sont connues,
XIII. les crises d'envergure nationales peuvent prendre plus de temps en cas de rupture de stocks.
• Néanmoins, quand un vaccin très spécifique serait nécessaire pour faire face à une maladie donnée, les industriels refusent de produire un vaccin à si petite échelle.
• Pour les risques émergents de pandémie, telle la pandémie grippale, l'effort d'anticipation est fait (des plans nationaux de réponse sont établis).
• Alors que la collaboration avec les industriels est parfois insuffisante, la grippe aviaire a fait exception. Entre autres, l'Etat a su inciter les industriels à investir dans la recherche d'un vaccin.
• Un autre point fort du plan de lutte contre une pandémie grippale est son contenu bien structuré et régulièrement actualisé, grâce notamment à des exercices de simulation.
• Cependant, la déclinaison régionale est encore trop partielle, de même que l'intégration des médecins à ce dispositif et que l'information faite au grand public, qui doit pourtant intervenir le plus tôt possible pour que ces deux acteurs puissent s'approprier les mesures du plan.
1. CRISES SANITAIRES LOCALES
Même si les délais peuvent varier d'une maladie à l'autre, les crises sanitaires locales pour lesquelles un vaccin existe sont rapidement endiguées.
Le cas le plus fréquent concerne les infections à méningocoques C :
• Une notification de cas entraîne très rapidement la réunion d'une cellule de crise (en quelques heures).
• Les décisions de modalités de vaccination autour des cas sont prises rapidement et les vaccinateurs locaux concernés sont mobilisés (généralement les équipes mobiles des centres publics de vaccination).
• L'approvisionnement se fait dans des délais qui excèdent rarement une semaine après la prise de décision (stocks des industriels suffisants).
Dans ce cas, le processus de gestion de crise est rapide et efficace.
L'exemple en a été donné récemment avec une épidémie survenue en janvier 2007 dans la commune de Barcelonnette (département des Alpes de Haute Provence) 116 ( * ) .
Le nombre de cas survenus en moins de 10 jours (entre le 28 décembre 2006 et le 07 janvier 2007) a entraîné le franchissement du seuil épidémique et le 8 janvier, soit le lendemain, l'InVS signalait la situation de cas groupés. Une cellule de crise a été réunie et le 18 janvier, soit 10 jours après la détection de la crise, le CTV a émis un avis détaillant de façon claire les modalités de vaccination à mettre en oeuvre.
Un épisode plus récent (mars 2007) en Haute-Vienne a confirmé la réactivité en cas de crise locale : dans le cadre d'une campagne de vaccination contre la méningite de type C, 85% des enfants et adolescents ciblés ont été vaccinés en moins de 4 semaines, soit plus de 54 000 personnes 117 ( * ) .
Néanmoins, dans certains cas, le processus de gestion des crises locales est plus long, notamment si aucune procédure n'est officiellement publiée (ex : hépatite A à Clermont Ferrand en 2006). Les experts du CTV sont consultés afin d'établir une marche à suivre spécifique selon les cas d'infection ou d'exposition à la maladie.
Certaines crises locales ne nécessitent pas de préparation spécifique auprès des industriels, car les stocks de vaccins sont déjà existants.
Les industriels ont des stocks de vaccins suffisants pour répondre aux flambées épidémiques locales ou aux vaccinations de sujets contacts, car ces situations ne nécessitent que peu de doses à l'échelle des volumes de production industrielle.
En revanche, les industriels sont réticents à fournir des vaccins très spécifiques, pour des zones limitées, en raison de la non rentabilité de ces nouvelles productions.
Ils refusent de produire des nouveaux vaccins en volume restreint, par exemple en cas d'épidémie très localisée d'une maladie dont le vaccin n'est pas disponible en France. Dans le cas d'infections invasives à méningocoque B le vaccin n'étant pas disponible en France (pas d'AMM), c'est un traitement antibiotique de prévention qui est administré. Par exemple, en 2003, 7 cas sont survenus entre le 27 juin et le 7 juillet dans la ville de Metz. Une cellule de crise a été réunie et une décision de prévention par traitement antibiotique a été prise par la DGS, en concertation avec l'InVS et le centre de référence de l'Institut Pasteur contre le méningocoque. Cette prophylaxie a été dispensée les 10 et 11 juillet, soit 15 jours après le début de l'épidémie.
C'est aussi le cas de l'hyper-endémie d'infections à méningocoque B en Seine-Maritime, autour de Dieppe. Etant donné la situation épidémiologique, le CSHPF s'est prononcé en faveur d'une vaccination recommandée non obligatoire dans ce département, pour les enfants de 1 à 19 ans (campagne de vaccination gratuite, organisée par la DDASS) 118 ( * ) . Or le vaccin n'étant pas disponible en France, le seul vaccin correspondant à la souche circulante prédominante était celui développé par l'Institut Norvégien de Santé Publique (NIPH) à Oslo. L'Etat a donc acheté les vaccins en Norvège.
2. RISQUES DE CRISES SANITAIRES D'ENVERGURE NATIONALE
2.1. MALADIES DONT LE VACCIN EST DISPONIBLE
Pour les maladies dont le vaccin est disponible, le stock de vaccins est suffisant ou, à défaut, il peut être renouvelé relativement rapidement.
Si une crise nationale survient pour une maladie dont le vaccin est disponible en France et que le stock de vaccins est insuffisant, deux cas se présentent. Dans le premier cas, le vaccin est produit en flux continu et de nouveaux stocks seront disponibles dans les mois suivants (ce qui est convenable, puisque le degré d'urgence est généralement modéré). L'autre cas est celui d'une crise concernant une maladie dont le vaccin est connu mais dont la production n'a pas été anticipée. Dans ce cas, les délais se rallongent : on ne parle plus de mois mais d'années, ce qui correspond au délai de lancement et de réalisation d'une nouvelle production. C'est à ce stade que la collaboration avec les pouvoirs publics est indispensable, car elle peut permettre d'anticiper certaines crises, au lieu d'attendre la survenue du problème.
De son côté, l'Institut Pasteur consacre une ligne de son budget à l'achat et au stockage de certains vaccins comme celui de la variole, en cas de guerre ou autre évènement imprévu grave.
2.2. RISQUES ÉMERGENTS
Il existe des plans nationaux de préparation à des menaces sanitaires émergentes et ces plans permettent de se préparer à tout risque sanitaire nouveau.
Outre les plans qui visent à réduire l'impact d'une maladie sur le territoire national (plan d'élimination de la rougeole, plan de lutte contre la tuberculose, contre le VIH/SIDA...), la France a prévu plusieurs autres plans pour éviter des crises sanitaires nationales :
• Plan national de lutte contre une pandémie grippale,
• Plan national de réponse à une réintroduction délibérée de variole,
• Plan global de lutte contre le chikungunya
• Plan de réponse contre une menace de SRAS
Ces plans ont été élaborés en concertation avec des experts, des médecins, .... Ils sont le moyen de savoir quelle attitude adopter en cas de crises. Ils sont utiles au-delà de leur champ d'action puisqu'ils sont réutilisés comme modèle pour tout nouveau risque pour lesquels aucun plan n'existerait. A partir d'un plan existant et éprouvé, un nouveau plan est plus rapidement rédigé et opérationnel. C'est pour cela que le plan pandémique est important : il s'agit d'un plan relativement abouti et chaque modification ou amélioration qui lui est apportée, peut être utile pour améliorer la réponse à de nouveaux risques.
Les risques cités ci-dessus déjà envisagés par la France, ou encore l'épisode de la canicule ont également permis l'élaboration ou le renforcement d'outils et de réseaux sanitaires. Ainsi a été créée en 2002 au sein de l'Institut Pasteur la Cellule Biologique d'Intervention d'Urgence ou en 2004 le département des situations d'urgence sanitaire (DESUS) de la DGS. Le rôle de veille de l'InVS sur la santé de la population a été renforcé et un suivi de la mortalité en temps réel y a été mis en place depuis 2003. L'ensemble de ces outils est mis à contribution pour détecter et surveiller tout risque émergent de crise.
Par exemple, en 2003, le risque de SRAS a été maîtrisé car le réseau international de surveillance de la grippe de l'OMS et ses laboratoires de référence ont été utilisés pour identifier et surveiller les virus en circulation. En France, les autorités de santé ont également utilisées le plan pandémique qui était alors en cours de préparation (réutilisation de fiches techniques existantes, etc.).
Les experts estiment donc qu'aujourd'hui il ne manque pas de plan essentiel pour se protéger des risques émergents et le cas échéant, les outils et plans existants sauront être adaptés puis utilisés.
Le point critique de la préparation du pays réside plutôt dans la collaboration avec les industriels, pour la mise à disposition de vaccins.
Pour la variole par exemple, le vaccin existe et l'Etat en a conservé un stock. Même si les stocks ne sauraient être suffisants en cas de crise, ils permettraient néanmoins d'amorcer une couverture vaccinale en attendant une nouvelle production industrielle. En revanche, pour les autres maladies, aucun vaccin n'est disponible et si une crise survenait, celui-ci ne pourrait être disponible au mieux qu'environ 2 ans plus tard, temps nécessaire pour isoler le germe en cause, produire un vaccin efficace et en obtenir l'enregistrement.
Ce manque d'anticipation s'explique par le fait que les pouvoirs publics et les industriels collaborent très peu : les industriels ne sont pas incités à investir dans des programmes de recherche sur ces vaccins et ils n'en prennent pas l'initiative. Seule la grippe aviaire, traitée dans le paragraphe suivant, est apparue comme une exception positive, puisqu'en leur passant une commande de vaccins, l'Etat a encouragé financièrement la recherche des industriels sur la grippe aviaire et prévoit par là même de se constituer ses propres stocks.
Le gouvernement des Etats-Unis est allé plus loin en mettant également en place le même type de collaboration que pour la grippe aviaire, mais pour la variole ou le charbon : il a acheté des doses de vaccin, contrairement à la France qui a estimé que pour ces maladies le risque n'était pas aussi important. Cela a permis de stimuler la recherche à la fois de grandes industries américaines mais aussi de sociétés de biotechnologie, qui ont ainsi trouvé des ressources pour développer d'autres projets.
2.3. L'EXEMPLE DE PLAN DE LUTTE CONTRE LA PANDÉMIE GRIPPALE
Le plan de lutte contre la pandémie grippale fait partie des plans les plus aboutis en matière de risques émergents. La dernière version du plan fait état d'avancées indéniables concernant l'efficacité du dispositif. Il demeure cependant certaines faiblesses opérationnelles :
• la mise en oeuvre locale des dispositifs étudiés au plan national trop partielle,
• l'insuffisante intégration des médecins à ce dispositif de santé publique,
• et enfin le manque d'information de la population sur son autoprotection et sur la conduite à tenir selon les phases du plan.
(Ce plan est à envisager comme un modèle applicable à d'autres vaccins.)
2.3.1. UN PLAN NATIONAL BIEN STRUCTURÉ
Le plan national est bien structuré, régulièrement actualisé et a déjà permis la mise en place de mesures opérationnelles.
Concernant la grippe aviaire, trois niveaux sont à distinguer : le premier est celui de l'épizootie, qui concerne les oiseaux et, notamment les volailles, le deuxième est celui de la transmission de l'oiseau à l'homme, et le troisième est celui de ce que l'on appelle la pandémie, c'est-à-dire la transmission de l'homme à l'homme. Le plan de lutte contre la pandémie grippale s'occupe de l'ensemble de ces situations, décrites dans les différentes phases du plan (tableau XXVIII).
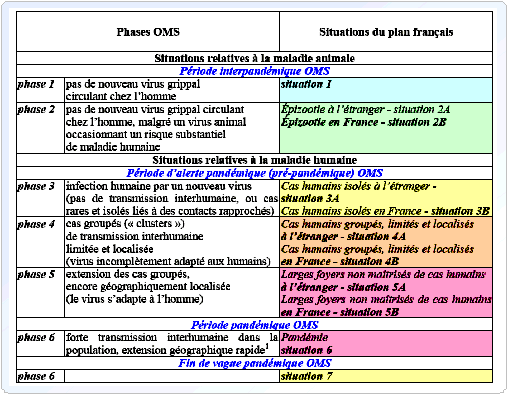
TABLEAU XXVIII. PHASES DE LA NOMENCLATURE DE PANDÉMIE GRIPPALE DE L'ORGANISATION MONDIALE DE LA SANTÉ
Ce plan a évolué et a été actualisé en tenant compte de l'évolution de la situation sanitaire, des enseignements tirés des exercices de simulation, du renforcement des actions de coopération internationale, etc.
Les dénominations successives de ce plan traduisent les progrès effectués : la première version, en 2004, était un plan « ministériel », trop centré sur les autorités de santé ; la version suivante en 2006 était un plan « gouvernemental », et la dernière version, en date du 9 janvier 2007, est un plan « national », qui inclut une coopération avec un nombre d'acteurs plus important et qui tient compte des relations internationales avant, pendant et après la pandémie.
L'élaboration de ces plans successifs est le reflet d'un important travail de planification et de préparation au risque sanitaire, et d'une mobilisation de l'administration centrale - avec notamment la création en 2004 au sein de la DGS d'un département des situations d'urgence sanitaire.
Parallèlement à ce travail d'organisation et de planification, le ministère de la Santé a acquis en grande quantité les produits de santé et équipements de protection prévus par ces différents plans.
Des masques respiratoires jetables pour la population et les professionnels de santé, ainsi que des masques anti-projections pour les malades éventuels ont été commandés et des commandes supplémentaires sont en cours pour augmenter le stock. Des stocks de médicaments antiviraux sont également constitués : la France comptait 14 millions de traitement en mars 2006 et l'objectif était d'en avoir 33 millions dès l'année 2007, ce qui permettrait de protéger un Français sur deux, soit un traitement par malade selon les modèles mathématiques les plus pessimistes. Des vaccins prépandémiques et pandémiques sont également réservés.
La valeur totale des stocks ainsi constitués représenterait aujourd'hui 812 millions d'euros 119 ( * ) .
Des moyens ont également été alloués aux dispositifs de veille sanitaire.
Le budget de la mission interministérielle « Sécurité sanitaire » est en augmentation de plus de 3% pour 2007 : les crédits de l'action « Veille, surveillance, expertise et alerte » sont en augmentation de 23,9% et ceux de l'action « Gestion des urgences, des situations exceptionnelles et des crises », en augmentation de 53,8% 120 ( * ) . Ces crédits, dédiés à la lutte et la prévention contre les différents risques épidémiologiques ou épizootiques, bénéficient entre autres à la grippe aviaire.
Toujours dans un souci de veille, des équipements de diagnostic supplémentaires ont été achetés dans les régions et aujourd'hui 13 laboratoires peuvent réaliser des diagnostics de détection de la grippe aviaire.
Inversement, certains aspects ont été négligés dans l'allocation des moyens.
La diminution sensible des crédits consacrés à la « Production et la mise en oeuvre de règles, de recommandations, de décisions et autres dispositifs » en matière de veille et de sécurité sanitaires est à déplorer car il n'est pas profitable de renforcer la veille si les moyens pour mettre en oeuvre les actions nécessaires ne sont pas débloqués.
Quant aux différentes agences, si les moyens accordés à l'InVS sont en hausse, la baisse importante des crédits pour l'AFSSAPS est elle aussi déplorable. De la même façon, il est nécessaire de pérenniser les réseaux de surveillance GROG et Sentinelles en leur allouant les moyens d'indemniser leurs membres, et de multiplier les unités « haute sécurité », dont devraient disposer tous les CHU pour identifier sur place les agents à haut risque infectieux.
Le cas est similaire pour le pôle d'expertise sur la grippe aviaire créé à Ploufragan, laboratoire vétérinaire des Côtes d'Armor. Il constitue un investissement lourd, mais n'a pas été doté dès le départ d'un effectif minimal pérenne (un seul chercheur pendant un an), faute de crédits pour la rémunération. Puis 1 327 000€ supplémentaires ont été alloués par l'Etat pour l'année 2006 afin de renforcer les effectifs, accroître la surface des bâtiments et acquérir du matériel supplémentaire 121 ( * ) . Les moyens ont été débloqués suite à la découverte du premier cas d' Influenza aviaire en France, le 18 février 2006. Ceci est assez emblématique des méthodes françaises : comme pour partie des autres thèmes traités dans ce rapport, les autorités prennent des mesures mais la mise en application pratique qui s'ensuit est souvent insuffisante.
Néanmoins, de nombreux experts internationaux reconnaissent que la France est l'un des pays les mieux préparés à une pandémie grippale. Mais ce constat ne saurait suffire et toute amélioration possible est à approfondir.
2.3.2. UNE DÉCLINAISON RÉGIONALE TROP PARTIELLE
Les plans de continuité au niveau local doivent être systématiquement mis en place.
Chaque entité territoriale, civile et industrielle doit mettre en place des plans de continuité, afin que le plan national soit appliqué à l'échelon local, par le biais de circulaires d'application par exemple. Cela permet également d'assurer une continuité de la vie sociale et collective, en prévoyant entre autres les secteurs et effectifs prioritaires à maintenir. Pour rédiger ces plans, les acteurs locaux s'inspirent des fiches techniques présentes dans le plan gouvernemental. Les mesures prises varient donc d'une entité à une autre et il est difficile pour les pouvoirs publics de contrôler ce qui est fait.
Or les exercices de simulation (paragraphe suivant) ont révélé que les collectivités locales sont insuffisamment associées à ce travail de préparation.
2.3.3. DES EXERCICES DE SIMULATION BÉNÉFIQUES ET À SYSTÉMATISER
Les exercices de simulation permettent de vérifier la mise en application du plan et si besoin, de le modifier en conséquence.
S'assurer que le plan de préparation contre la pandémie grippale est opérationnel consiste entre autres à :
• Vérifier la réactivité du dispositif. Aujourd'hui, le déclenchement de l'alerte est principalement basé sur des modèles épidémiologiques, à partir desquels de multiples capteurs de risque fonctionnent déjà. La préparation à une pandémie de grippe aviaire semble à ce niveau désormais bien structurée, grâce aux différents outils sanitaires en place.
• Vérifier la faisabilité technique et logistique, ainsi que la bonne coordination des services de l'Etat et des réseaux de soins. Par exemple, l'exercice national tenu les 24 et 25 avril 2006 tendait particulièrement à simuler et à évaluer le transfert de la conduite des opérations du ministre de la Santé au ministre de l'Intérieur.
• Enfin savoir précisément les rôles de chacun en cas de pandémie.
Pour ce faire, les pouvoirs publics organisent des exercices afin de confronter les divers intervenants à une situation quasi réelle.
Un exercice national a été organisé les 24 et 25 avril 2006 , pour tester le processus de décision au niveau gouvernemental dans une phase critique de la pandémie : situations 5 (présence de foyers de cas humains groupés à l'étranger ou en France) et 6 (pandémie grippale déclarée). Le but était également de tester les aspects de communication publique 122 ( * ) .
La société civile était représentée par deux panels « opinion publique » et quatre groupes professionnels (gestionnaires territoriaux de crise, professions de santé, entreprises et services à la population, monde agricole et filière agroalimentaire), appelés à réagir en temps réel aux décisions prises, afin d'en mesurer l'impact et d'éclairer les décideurs. En outre, élément nouveau par rapport aux précédents exercices, des organisations internationales avaient été conviées à participer à l'exercice et plusieurs pays ont envoyé des représentants à Paris.
Quant aux résultats de cet exercice, il a d'abord été souligné « le niveau élevé de participation et d'implication des ministères ». Le plan paraissait « bien connu des participants » et « ses grandes lignes comme les mesures proposées étaient pertinentes ».
Toutefois, certaines insuffisances dans le dispositif gouvernemental ont été soulignées et elles relevaient majoritairement des phases d'articulation.
Elles concernaient :
• un besoin de précision sur les mesures à appliquer dans la situation charnière 5B (foyers de cas humains en France), entre la phase 5 et la phase 6,
• une articulation pas assez fluide au moment de la délégation du leadership des actions entre le ministère de la Santé et le ministère de l'Intérieur (passation au plus tôt en phase 4B : cas humains groupés, limités et localisés en France),
• un retard dans l'élaboration des plans de continuité des maillons locaux (administrations, collectivités territoriales, entreprises...),
• une articulation insuffisante entre l'échelon national et les échelons européen et international.
Cette dernière insuffisance peut compliquer la prise de certaines décisions, notamment quand il s'agit de fermer les frontières nationales, d'apporter une aide aux Français de l'étranger ou de diffuser les recommandations de l'OMS.
L'ensemble de ces conclusions ont été prises en compte et intégrées dans la dernière version du plan national en janvier 2007.
Parallèlement à cet exercice national, des exercices de terrain ont été organisés, sans qu'il soit toutefois aisé d'en mesurer l'efficacité.
En Bretagne, un exercice simulait une épizootie dans un élevage. Un autre exercice a été effectué dans un établissement hospitalier d'Île-de-France. Enfin, une simulation de suspicion d'arrivée de cas a eu lieu à Lyon en février 2006 pour vérifier que, dans le cas du retour par avion de personnes ayant contracté la grippe aviaire en Asie du Sud-est, les personnels de l'avion, de l'aéroport et du système hospitalier savaient précisément ce qu'ils avaient à faire.
Mais ces simulations sont souvent programmées et les réactions sont probablement plus rapides qu'elles ne le seraient en situation réelle.
Des simulations à des niveaux fins doivent être organisées de manière systématique , au sein d'entreprises, de collectivités locales, d'établissements de santé et dans la prise en charge de malades à domicile, pour appréhender le niveau d'efficacité et d'anticipation des plans de continuité. En effet, l'effort gouvernemental de gestion de crise ne permet en aucun cas aux collectivités territoriales de faire l'économie d'un effort de préparation d'une pandémie grippale.
Les exercices transfrontaliers permettraient quant à eux de s'assurer que le dispositif est également efficace aux frontières, où les conditions de simulation diffèrent (mouvements de population, ...).
2.3.4. COLLABORATION AVEC LES INDUSTRIELS
Pour les industriels, la préparation s`effectue à un niveau différent : renforcement des activités de R&D et préparation de la production du vaccin pandémique, principalement.
Les industries européennes du vaccin, EVM (European Vaccine Manufacturers), ont souhaité se préparer à une pandémie, notamment en anticipant certaines actions pour raccourcir les délais. Pour cela, elles travaillent au développement (production, formulation, études cliniques) d'un vaccin « prototype » contre un virus présentant les caractéristiques potentielles d'un virus pandémique (comme le virus H5N1, par exemple). Cela permet de définir le profil technique du futur vaccin pandémique (dosage de l'antigène, nombre de doses nécessaires, etc.) et d'enregistrer au niveau européen ce dossier princeps, l'enregistrement du vaccin pandémique définitif pouvant alors être une simple variation. Pour les deux vaccins actuellement à l'étude, des dossiers d'enregistrement « prototypes » ont déjà été soumis à l'EMEA et une partie de l'évaluation a déjà été faite, ce qui permettra un gain de temps sur la procédure d'enregistrement, en cas de nécessité. Outre les deux dossiers actuellement en cours, un autre vaccin prototype a déjà obtenu son enregistrement.
Le vaccin prototype permettra donc de gagner du temps pour la préparation d'un vaccin si une pandémie est déclarée et d'avoir les premières doses de vaccin pandémique dès la 13 ème semaine après l'identification du virus causal 123 ( * ) .
Dans la période pré-pandémique, les entreprises du médicament se sont également mobilisées pour produire et stocker des antiviraux, qui permettront de protéger et de traiter les personnes les plus à risque, en particulier avant l'arrivée des vaccins.
Les pouvoirs publics ont encouragé les industriels dans ce travail de préparation.
La France a lancé fin 2004 un appel d'offres concernant la réservation de 20 à 40 millions de doses de vaccin contre la grippe pandémique (qui, comme évoqué précédemment, ne pourront être fabriqués que plusieurs mois après l'isolement du virus pandémique). En effet, l'Etat a par ce biais manifesté la volonté d'inciter les industriels à investir dans des programmes de recherche. Ainsi, les industriels ont consacré une part de leurs investissements dans la recherche d'un vaccin contre la grippe aviaire et en échange, l'Etat s'est engagé à les financer en achetant ces vaccins (même en l'absence d'épidémie), et en se constituant ainsi ses propres stocks.
Aux Etats-Unis, les autorités ont décidé qu'en cas de crise, aucune dose produite sur leur territoire ne sortirait du pays. Ceci se justifie par le fait que leur capacité nationale de production corresponde environ aux besoins en vaccins de la population américaine. En France, une telle mesure restrictive n'est pas applicable car Sanofi Pasteur produit sur le sol français plus de doses qu'il n'en serait nécessaire pour la population et la France joue un rôle non négligeable dans la production mondiale (la responsabilité de l'Europe en terme de production mondiale de vaccins est de 90%).
Enfin, des mesures supplémentaires sont à envisager pour atteindre les volumes de production nécessaires.
Concernant la production de ces vaccins en cas de pandémie, le vaccin pandémique ne pourra être produit que dans les structures fabriquant le vaccin interpandémique (vaccin annuel contre la grippe) ; les capacités de production utilisables en cas de pandémie seront donc les mêmes que lors de la phase interpandémique. En France, environ 10 millions de doses sont distribuées chaque année, ce qui permettrait au mieux d'obtenir une trentaine de millions de doses de vaccins pandémiques. Pour produire suffisamment de vaccins dans les délais, aussi bien au niveau international qu'en France, il y a donc une nécessité d'augmenter la production interpandémique et de fait l'utilisation du vaccin grippal annuel.
Ceci s'inscrirait parfaitement dans la volonté nationale d'augmenter les taux de couverture vaccinale des groupes à risque pour la grippe, définis dans le calendrier vaccinal, et d'approcher, voire d'atteindre, l'objectif de taux de couverture d'au moins 75%.
2.3.5. INTÉGRATION INACHEVÉE DES PROFESSIONNELS DE SANTÉ
Des efforts de communication ont été faits à l'attention des professionnels de santé mais certains points sont encore en discussion.
Un CD a été réalisé par les pouvoirs publics, contenant des informations sur la grippe aviaire et sa situation actuelle, sur la stratégie de réponse à une crise, ainsi que sur les réponses à donner aux patients. Ce CD est également mis en ligne sur le site du ministère de la Santé.
Un point est toujours en cours de discussion : il s'agit de l'organisation des soins de proximité. En cas de crise, rien n'a encore été statué sur les médecins qui devront s'occuper des cas grippés (médecin traitant, médecins par zone, médecins spécifiques, ...). Ce flou décisionnel crée la confusion chez les médecins, qui ne savent pas encore quel sera leur rôle précis en cas de pandémie.
De plus, lors de la 2 ème séance du jeudi 22 février 2007 de l'Assemblée Nationale, il a été souligné que le renfort des professionnels de santé volontaires n'était pas assez organisé, ni suffisamment encadré juridiquement. L'afflux de bénévoles en période de crise peut être géré de façon plus optimale et de plus, les droits et la protection des volontaires doivent être garantis. Par ailleurs, l'éventualité que des professionnels de santé puissent eux-mêmes être touchés par un risque sanitaire, surtout s'il s'agit d'une pandémie, doit être mieux appréhendée. Il est également proposé de faire appel à des réserves sanitaires (médecins retraités récemment, étudiants...).
2.3.6. INFORMATION DU GRAND PUBLIC
Le grand public doit faire partie intégrante du plan national et des actions de communication à son attention ont été entreprises.
Les sujets de sécurité sanitaire sont de plus en plus au centre des préoccupations de tous. Le code de la santé publique, dans son article L. 1110-1, confie même désormais aux « usagers » la mission de contribuer à « la meilleure sécurité sanitaire possible ». Il est donc indispensable de responsabiliser les citoyens-usagers du système de santé, afin qu'ils deviennent de véritables acteurs de la sécurité sanitaire : chacun doit donc pouvoir s'approprier les mesures contenues dans le plan national.
Les objectifs du plan de communication du gouvernement sont :
• d'informer sur la façon de retarder l'arrivée de l'épidémie sur le territoire français,
• de préparer le pays à la gestion du risque de pandémie,
• d'aider à gérer la crise et à maintenir l'organisation de la société pendant la pandémie,
• d'entretenir la confiance et la crédibilité,
• de préparer la sortie de crise et la reprise de la vie normale.
Pour atteindre ces objectifs, plusieurs moyens ont été déployés. Le moyen d'information principal est le site dédié : www.grippeaviaire.gouv.fr . Il contient toutes les actualités sur la grippe aviaire, ainsi que de conseils sur l'alimentation, sur les voyages,... De plus, une ligne téléphonique spécialement conçue pour répondre aux questions du public a été mise en place, via un numéro indigo (0,15€/min). Les professionnels de santé se sont également vus remettre des plaquettes sur les réponses à apporter à leurs patients.
A l'heure actuelle, des spots télévisés et radiophoniques ont été enregistrés en collaboration avec l'INPES destinés à informer sur les moyens de limiter les risques d'infection (se laver les mains, porter un masque quand on est malade et jeter son mouchoir en papier après usage). D`autres spots ont été enregistrés, spécialement destinés à une éventuelle période pandémique, pour cette fois limiter les risques de transmission du virus en circulation dans le pays.
Cependant, toutes ces actions manquent cruellement de communication quant à leur existence.
Aujourd'hui, le public ignore en grande partie ces moyens de s'informer. La communication doit donc être double pour être plus efficace : informer le public sur les comportements à adopter en cas de crise et diffuser largement les moyens à sa disposition pour s'informer de façon autonome. Le citoyen doit pouvoir s'approprier la sécurité sanitaire en amont des crises et même en dehors des périodes d'agitation médiatique.
Il est en de même pour les moyens de protection personnels : la population doit pouvoir disposer du matériel propre à assurer sa protection et celle de son entourage. Mais l'information sur ce type de matériel et sur le lieu où se le procurer n'est pas véhiculée par les pouvoirs publics.
En matière de communication, l'épidémie de grippe aviaire a montré qu'en cas de crise, les chaînes d'information en continu interrompent leurs programmes habituels et accordent alors la parole à de nombreuses personnes, présentées comme des experts. Au-delà de la parole officielle apportée par le ministère, il est envisagé d'établir, à l'attention des médias, une liste d'experts reconnus, susceptibles d'apporter des conseils judicieux et des informations avisées. Un recensement de quelques spécialistes reconnus pour leurs compétences et leur sérieux est indispensable et en cours d'élaboration.
De plus, traduisant la volonté d'envisager la sécurité sanitaire à un niveau global, des groupes de réflexion ont été créés à l'OMS pour un partage international et notamment pour s'accorder sur la façon de communiquer dans les différents pays en cas de crise.
La communication est également nécessaire sur l'organisation structurelle mise en place pour répondre à une menace de crise : les structures existantes sont encore insuffisamment lisibles pour les concitoyens. Un progrès a tout de même été fait avec la publication des plans successifs, la transparence étant plus salutaire ici que la confidentialité. La confiance du public dans les institutions et les mécanismes de gestion des crises ne peut être aujourd'hui considérée comme acquise . Aussi, un surcroît de communication sur l'organisation déjà en place, sur les relais d'application régionaux (et donc proches du public) et sur les succès des exercices de simulation sera la meilleure arme pour convaincre les citoyens.
Il est enfin intéressant de noter qu'une telle préparation de la population pourra être utile en cas de risque émergent nouveau, autre que la grippe aviaire : la communication dans l'urgence sera plus commode envers une population déjà sensibilisée et impliquée.
ANNEXES
ANNEXE 1 - GLOSSAIRE
AFPA Association Française de Pédiatrie Ambulatoire
AFSSAPS Agence Française de Sécurité Sanitaire des Produits de Santé
AgHBs Antigène HBs (Hépatite B)
ALD Affection de longue durée
AMM Autorisation de Mise sur le Marché
ANR Agence Nationale de la Recherche
ANRS Agence Nationale de Recherches sur le SIDA et les hépatites virales
AP-HP Assistance Publique - Hôpitaux de Paris
BCG Bacille de Calmette et Guérin
BEH Bulletin Epidémiologique Hebdomadaire
CA Chiffre d'Affaires
CCNE Comité Consultatif National d'Ethique
CEPS Comité Economique des Produits de Santé
CHU Centre Hospitalier Universitaire
CIC Centre d'Investigation Clinique
CNAM Caisse Nationale d'Assurance Maladie
CNAMTS Caisse Nationale d'Assurance Maladie des Travailleurs Salariés
CNER Comité National d'Evaluation de la Recherche
CNR Centre National de Référence
CNRS Centre National de la Recherche Scientifique
CRPV Centre Régional de Pharmacovigilance
CSHPF Conseil Supérieur d'Hygiène Publique de France
CSIS Conseil Stratégique des Industries de Santé
CTV Comité Technique des Vaccinations
D, T, P Diphtérie, Tétanos, Poliomyélite
DDASS Direction Départementale des Affaires Sanitaires et Sociales
DGS Direction Générale de la Santé
DMP Dossier Médical Personnel
DRASS Direction Régionale des Affaires Sanitaires et Sociales
DRESS Direction de la Recherche, des Etudes, de l'Evaluation et des Statistiques
ECDC European Centre for Disease Prevention and Control
EMEA European Agency for the Evaluation of Medicinal products
EVM European Vaccines Manufacturers
FDA Federal Drug Administration
FMC Formation Médicale Continue
FNPEIS Fonds National de Prévention, d'Education et d'Information pour la Santé
GIP-DMP Groupement d'Intérêt Public - Dossier Médical Personnel
GROG Groupe Régional d'Observation de la Grippe
HAS Haute Autorité de Santé (ex-ANAES)
HCSP Haut Conseil de la Santé Publique
Hib Haemophilus Influenza b
HPV Human Papillomavirus
IDS Institut des Données de Santé
IGAS Inspection Générale des Affaires Sociales
INPES Institut National de Prévention et d'Education pour la Santé
INSERM Institut National de la Santé et de la Recherche Médicale
InVS Institut de Veille Sanitaire
LEEM Les Entreprises du Médicament
MIGAC Missions d'Intérêt Général et d'Aide à la Contractualisation
OCDE Organisation de Coopération et Développement Economique
OMS Organisation Mondiale de la Santé
ONDAM Objectif National d'évolution des Dépenses de l'Assurance Maladie
ONIAM Office National d'Indemnisation des Accidents Médicaux, des Affections Iatrogènes et des Infections Nosocomiales
OPEPS Office Parlementaire d'Evaluation des Politiques de Santé
PCRD Programme Cadre pour la Recherche et le Développement technologique
PMI Protection Maternelle Infantile
REVAHB Réseau Vaccin Hépatite B
ROR Rougeole, Oreillons, Rubéole
SFP Société Française de Pédiatrie
SFSP Société Française de Santé Publique
SIDA Syndrome de l'Immunodéficience Acquise
SRAS Syndrome Respiratoire Aigu Sévère
UNCAM Union Nationale des Caisses d'Assurance Maladie
URCAM Union Régionale des Caisses d'Assurance Maladie
URML Union Régionale des Médecins Libéraux
VENICE Vaccine European New Integrated Collaboration Effort
VIH Virus de l'Immunodéficience Humaine
ANNEXE 2 - IBLIOGRAPHIE
La bibliographie utilisée par l'équipe ALCIMED regroupe entre autres des communications officielles (d'organismes institutionnels, d'organisations nationales et internationales...), des études scientifiques, des rapports d'activité ou encore des articles de la presse (généraliste et spécialisée). NB : Les sites Internet consultés ne sont pas listés de façon exhaustive, et les liens ci-dessous fonctionnaient encore en juin 2007.

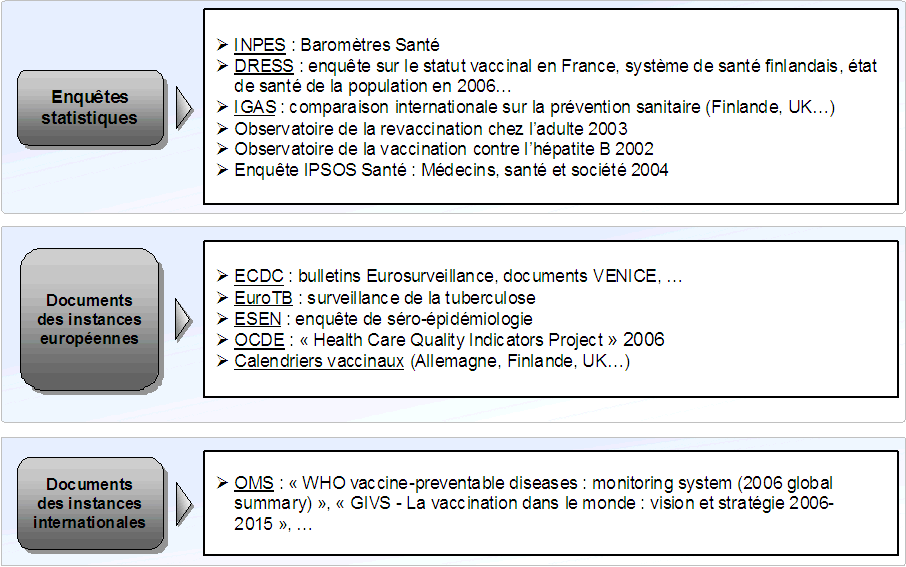
Figure 16. Exemples de sources bibliographiques en France et à l'étranger
Documents de référence de la politique de santé
- Loi n° 2004-806 du 9 août 2004 relative à la politique de santé publique
- Indicateurs de suivi de l'atteinte des 100 objectifs du rapport annexé à la loi du 9 août 2004 relative à la politique de santé publique, 2005 http://www.sante.gouv.fr/htm/dossiers/losp/rapport_indicateurs_drees.pdf
- Code de la Santé Publique
- Code de la Sécurité Sociale
- Projet de loi relatif à la politique de santé publique, travaux préparatoires, Assemblée Nationale, 2007
http://www.assemblee-nationale.fr/12/dossiers/sante_publique.asp
Documents de référence la politique vaccinale
- Calendrier vaccinal 2006 - BEH n°29-30, juillet 2006, InVS
http://www.invs.sante.fr/beh/2006/29_30/index.htm
- Autres BEH de l'InVS sur http://www.invs.sante.fr/beh/
- Avis du CTV et de la section des maladies transmissibles du CSHPF,
http://www.sante.gouv.fr/htm/dossiers/cshpf/
- Avis de la Commission de Transparence, HAS
http://www.has-sante.fr/portail/display.jsp?id=c_5267&pcid=c_5267
- Plan national de prévention et de lutte « Pandémie grippale » (3 ème édition) n° 40 /SGDN/PSE/PPS du 9 janvier 2007 http://www.sante.gouv.fr/htm/dossiers/grippe_aviaire/planpandemiegrippale_090107.pdf
Autres textes légaux
- Arrêté du 23 mars 2006 portant approbation de l'avenant n°12 à la convention nationale des médecins généralistes et des médecins spécialistes
- Circulaire N°DGS/SD5C/2005/457 du 5 octobre 2005 relative à la pratique de la vaccination par le vaccin antituberculeux BCG par voie intradermique
http://www.sante.gouv.fr/htm/pointsur/vaccins/circ_bcg_051005.pdf
- Programmes d'enseignement scolaire en école primaire et au collège (voir annexe 7)
Communications officielles sur les vaccins
- Guide des vaccinations 2006, 2ème édition, septembre 2006 - INPES
- Compte rendu de la 2 ème séance du jeudi 22 février 2007, Assemblée Nationale
http://www.assemblee-nationale.fr/12/cri/2006-2007/20070149.asp
- Communique de presse du ministère de la Santé du 05/02/2007, sur la 3 ème réunion du CSIS
http://www.sante.gouv.fr/htm/actu/31_070205.pdf
- Avis du CTV, relatif à la mise en place d'une vaccination contre les infections invasives à méningocoque C dans la commune de Barcelonnette (séance du 18 janvier 2007)
http://www.sante.gouv.fr/htm/dossiers/meningite/avis_ctv_180107.pdf
- Dossier de presse de l'Assurance Maladie sur la campagne ROR, 2006
- Vaccination, ouvrons le dialogue, INPES, 2006
- Compte rendu de la séance du lundi 6 novembre 2006, Assemblée Nationale
http://www.assemblee-nationale.fr/12/cri/2006-2007/20070035.asp
- Vaccination contre les infections invasives à méningocoque dans le département de Seine Maritime, communiqué de la DGS, 01/06/2006
http://www.sante.gouv.fr/htm/actu/31_060601.htm
- Rougeole et rubéole congénitale : plan d'élimination et nouvelles recommandations, Information presse, Min. Santé et InVS, 2005 http://www.sante.gouv.fr/htm/actu/rougeole_050705/dossier_de_presse.pdf
- Dossier de presse du 25/04/2005 : Réunion du Conseil Stratégique des Industries de Santé
http://www.premier-ministre.gouv.fr/
- Communiqué du Premier Ministre du 29/09/2004 : Installation du Conseil stratégique pour les industries de santé
http://www.premier-ministre.gouv.fr/
- Conférence de consensus sur l'hépatite B (2003) et audition publique « Vaccination contre le virus de l'hépatite B et sclérose en plaques : état des lieux » (2004), ANAES/HAS, INSERM
Enquêtes statistiques et données chiffrées
- Couverture vaccinale des enfants et des adolescents en France : résultats des enquêtes menées en milieu scolaire, 2001-2004, BEH n°6, 13/02/2007, InVS
http://www.invs.sante.fr/beh/2007/06/beh_06_2007.pdf
- L'état de santé de la population en France en 2006, DREES
http://www.sante.gouv.fr/drees/santepop2006/santepop2006.htm
- Baromètre santé 2005. Premiers résultats. Guilbert Ph., Gautier A, Saint-Denis, INPES, coll. Baromètres santé, 2006 : 176 p.
- Enquête « Taking the pulse Europe : physicians and emerging information technologies », Manhattan Research en décembre 2006, Pharmaceutical Marketing Europe vol 4 n°1 mars/avril 2007
- Les dépenses de prévention et les dépenses de soins par pathologie en France, Etudes et résultats n°504, juillet 2006, DREES
http://www.sante.gouv.fr/drees/etude-resultat/er504/er504.pdf
- Cohen R., Gaudelus J., Peixoto O., Couverture vaccinale du vaccin pneumococcique heptavalent conjugué en 2006 et comparaison avec les autres vaccins pédiatriques du calendrier vaccinal : analyse des carnets de santé, Médecine et enfance 2006, 26 (10) : 557-561
- Evaluation de la couverture vaccinale de la région Franche-Comté, Rapport final, URCAM de Franche-Comté - Clinsearch, 2005
- Vaccination des professionnels de santé : enquête sur la couverture vaccinale 2004-2005, TNS Sofres Healthcare pour la DGS, 2005
http://www.sante.gouv.fr/htm/dossiers/grippe/enquete_vaccin_pro.htm
- Enquête de l'Institut Pasteur de Lille auprès des 60-70 ans, 2005, http://www.pasteur-lille.fr/fr/accueil/actualites/agenda/dossier_presse_grippe.htm#enquete
- Valour F. et al, Vaccination contre la grippe du personnel hospitalier - Enquête à l'Hôpital de la Croix-Rousse de Lyon, 2005
- La situation vaccinale des adolescents des classes de 3 ème , Etudes et résultats n°409, juillet 2005, DREES
http://www.sante.gouv.fr/drees/etude-resultat/er409/er409.pdf
- Enquête IPSOS Santé : Médecins, santé et société, 2004
http://www.ipsos.fr/CanalIpsos/articles/images/1419/diaporama.htm
- Les consultations et visites des médecins généralistes, un essai de typologie, Etudes et résultats n°315, juin 2004, DREES
- Baromètre santé médecins/pharmaciens 2003. Saint-Denis : INPES. Gautier A. : 276 p.
- Denis F. et al, Dépistage de l'AgHBs chez les femmes enceintes : quel taux de couverture ? Enquête en Haute Vienne 1999, BEH n°33, 22/07/2003, InVS
- La couverture vaccinale en Bourgogne - Enquête dans la population et auprès des institutions, 2003, URCAM Bourgogne
- Les systèmes de santé danois, suédois et finlandais, décentralisation, réformes et accès aux soins, Etudes et résultats n°214, janvier 2003, DREES,
http://www.sante.gouv.fr/drees/etude-resultat/er-pdf/er214.pdf
- Base de données Health for All
http://data.euro.who.int/hfadb/
- Données du réseau Sentinelles
http://rhone.b3e.jussieu.fr/senti/?module=accueil
- Base de données CISID (centralized information system for infectious diseases) http://data.euro.who.int/cisid/
Rapports scientifiques
- Les voies d'amélioration du système de santé français, Avis du 22 mars 2007, Conférence nationale de santé
http://www.lesechos.fr/medias/2007/0412//300160085.pdf
- Rapport sur la valorisation de la recherche, Inspection générale des finances, Inspection générale de l'administration de l'éducation nationale et de la recherche, janvier 2007
- Rapport fait au nom de la mission d'information sur la grippe aviaire : mesures préventives, Tome III « Plan pandémie » : une stratégie de gestion de crise, 2006
http://www.assemblee-nationale.fr/12/rap-info/i2833-tIII.asp
- Rapport sur la levée de l'obligation vaccinale par le BCG chez les enfants - SFSP déc. 2006
http://www.sfpediatrie.com/upload/2/1313/RapportBCGVF.pdf
- Influence des modes de financement sur la mobilité thématique des équipes de recherche, Etude de cas n°1, CNER, 2005 http://www.cner.gouv.fr/fr/pdf/Rapport_CNER_Virologie_site_15-07-05.pdf
- Rapport du HCAAM (Haut Conseil Pour L'avenir De L'assurance Maladie) du lundi 15 novembre 2004 « Assurance-Maladie et prévention : pour un engagement plus efficient de tous les acteurs »
- Comparaisons internationales sur la prévention sanitaire, Rapport n°2003 003, janvier 2003, IGAS
http://lesrapports.ladocumentationfrancaise.fr/BRP/034000473/0000.pdf
- Santé, une politique de prévention durable (2003), IGAS http://www.sante.gouv.fr/cdrom_lpsp/pdf/rapport_igas_2003_prevention.pdf
- Rapport du député M. Philippe Nauche, commission d'enquête sur la campagne de vaccination de masse contre l'hépatite B, 2001
http://www.assemblee-nationale.fr/rap-reso/r3043.asp#P231_30844
- Politique vaccinale en France, analyse et propositions, rapport du Professeur Max Micoud, 2003 (non publié)
- Cash R., Rollot O., Colin X., Fagnani F., Pechevis M., Les dépenses de prévention en médecine générale, Rapport Thalès, Cemka pour la Direction de la Sécurité sociale, 2001
Autres publications des organismes intervenant dans la politique vaccinale
- ONIAM - Rapport d'activité 1er Semestre 2006
- Plaquette de présentation de l'ANRS, 2006
http://www.anrs.fr/index.php/article/articleview/1326/1/40
- Rapport d'activité 2005, INSERM, http://www.inserm.fr/fr/inserm/-strategie/att00002476/RapportActiviteInserm2005.pdf
- Rapport d'activité 2005, Institut Pasteur,
http://www.pasteur.fr/recherche/RAR/RAIP2005/
- Dossier Objectifs Santé en Franche-Comté n°7, URCAM FC http://www.urcam.org/fileadmin/FRANCHE COMTE/publications/docs/Dossier7_vaccination.pdf
- AMM, Expertise, Pharmacovigilance et mise en oeuvre des Plans de Gestion de Risques des nouveaux vaccins, I. Morer, A. Jacquet, JP. Fagot, 2006 (document fourni par l'AFSSAPS)
- Baudier F., Pourquoi une consultation de prévention, enjeux pour les acteurs de santé, enjeux pour les usagers, 2006, URCAM Franche-Comté
- Programme national de lutte contre le VIH/SIDA et les IST 2005-2008, INPES http://www.inpes.sante.fr/10000/themes/sida/AP2006/programme_sida_DGS_2005-2008.pdf
- Vaccination contre le VHB : la France à découvert, Réseaux hépatites n°30, mars 2004
- Surveillance de la rougeole en France, 2003, InVS, http://www.invs.sante.fr/publications/2004/rougeole_071204/rapport_rougeole.pdf
- Présentation des appels à projets 2006 de l'ANR,
http://www.agence-nationale-recherche.fr/actualite/7?lngInfoId=58
Autres publications scientifique
- Baudier F., Tarrapey F., Leboube G., Une campagne pilote de promotion de la vaccination, description et premiers résultats d'un programme régional, 2007 (non publié)
- Weil Olivier C., Vaccins HPV prophylactiques : connaissances actuelles, impact et perspectives, 2006 (non publié)
- Floret D., Faut-il abroger les obligations vaccinales ? Edito Archives de Pédiatrie. 2006 ; 13 :423-425
- Gendrel D., Vaccination par le BCG : une querelle franco-française ou un réel débat ? Edito Presse Med. 2006; 35: 1723-1724
- Lepoutre A., Varon E., Georges S., Gutmann L., Lévy-Bruhl D., Impact des recommandations de vaccination antipneumococcique par le vaccin conjugué heptavalent sur l'incidence des infections invasives à pneumocoque chez les enfants de moins de deux ans, 2006 http://www.invs.sante.fr/presse/2006/le_point_sur/vaccin_antipneumococcique/index.html
- Guiso N., Impact de la vaccination sur l'épidémiologie des maladies infectieuses : exemple de la coqueluche, 2006 (non publié)
- Denis F., Levy-Bruhl D., Mass vaccination against hepatitis B, the French example, CTMI - 2006; 304:115-129
- Autret-Leca E., Bensouda-Grimaldi L., Jonville-Bera A.P., Beau-Salinas F., Pharmacovigilance des vaccins, Archives de pédiatrie, 2006; 13, n°2
- Denis F., Vaccin antipapillomavirus : rêve ou révolution ?, Gynécologie, Obstétrique & Fertilité. 2006 ; 34: 569-570
- Antona D., L'hépatite B en France : aspects épidémiologiques et stratégie vaccinale
http://www.fmcgastro.org/default.aspx?page=390
- Hantz S., Alain S., Denis F. Vaccins anti-papillomavirus et prévention du cancer du col de l'utérus, Avancées et perspectives, Presse Med. 2005; 34: 745-753
- Denis F., Rationnel et évolution du calendrier vaccinal en France, Thérapie. 2005, 60(3): 215-220
- Denis F., Abitbol V., Aufrère A., Evolution des stratégies vaccinales et couverture vaccinale contre l'hépatite B en France, pays de faible endémie, Médecine et maladies infectieuses. 2004 ; 34: 149-158
- Denis F., Hantz S., Alain S., Vaccin HPV et Santé publique : les leçons de la vaccination hépatite B, 2004
- Kroneman M., Paget W.J., van Essen G.A., Vaccination antigrippale en Europe : comment toucher les populations cibles et optimiser les vaccinations, Euro Surveill. 2003;8(6):130-138
http://www.eurosurveillance.org/em/v08n06/0806-125.asp
- Levy-Bruhl et al, Central demyelinating disorders and hepatitis B vaccination: a risk-benefit approach for the pre-adolescent vaccination in France, Vaccine. 2002; 20: 2065-2071
- Baudier F, Allemand H, Lancry PJ, Menaces sur la vaccination ? Rev Epidemiol Sante Publique 2002; 50: 505-508
- Beytout J., Denis F., Allaert F.A, Description du statut vaccinal de la population adulte française, Médecine et maladies infectieuses. 2002 ; 32: 678-688
- Denis F., L'éradication de l'hépatite B en Europe est-elle possible ?, mt pédiatrie, 2001, N° Spécial ; 4 : 30-35
Documents de l'industrie pharmaceutique
- Adolescent and Vaccination: Knowledge and perception in 5 European countries, Ipsos Santé, Sanofi Pasteur MSD, 2007
- Accès au marché des vaccins et valorisation de l'innovation, Propositions du Comité Vaccins du LEEM, 2007 (document fourni par le LEEM)
- Alexandre B., Les avancées thérapeutiques 2006 dans le domaine des vaccins, 2007
- Evaluation de l'impact en santé publique de la vaccination contre le HPV dans la prévention du cancer du col en France, El Hasnaoui A., Detournay B., Demarteau N., Granados D., Standaert B. (document fourni par GSK)
- Vaccins : la perception européenne homogène et positive d'un secteur, résultats de l'enquête, 2005, EVM, Psyma International Medical, 2004
http://www.leem-media.com/leem-image/leem/document/42.doc
- Faits et chiffres du vaccin, LEEM
http://www.leem-media.com/leem-image/leem/document/42.doc
- L'industrie du vaccin en Europe, LEEM
http://www.leem-media.com/leem-image/leem/document/42.doc
- Vaccins : des innovations d'hier à celles de demain, LEEM
http://www.leem-media.com/leem-image/leem/document/42.doc
- Les bénéfices apportés par les principaux vaccins (annexe 1), LEEM
http://www.leem-media.com/leem-image/leem/document/42.doc
- Position des Entreprises du Médicament : Le vaccin, un médicament comme les autres ?, LEEM
http://www.leem-media.com/leem-image/leem/document/802.pdf
- Les Vaccins aujourd'hui et demain : l'innovation s'accélère, LEEM
http://www.leem-media.com/leem-image/leem/document/41.pdf
- Grippe aviaire, la mobilisation des entreprises du médicament - LEEM
http://www.leem-media.com/leem-image/leem/document/803.pdf
- Dossier de presse, Le programme d'investissement industriel à Saint-Amand-les-Eaux, 2006 (document fourni par GSK)
Documents des instances européennes
- Vaccines & Immunisation Newsletter, ECDC
http://www.ecdc.eu.int/Health_topics/VI/VI_newsletter.html
- Calendrier vaccinal allemand (Epidemiologisches Bulletin Nr 30), 07/2006, http://www.rki.de/cln_049/nn_195844/DE/Content/Infekt/Impfen/STIKO__Empfehlungen/Aktuelles/Impfkalender,templateId=raw,property=publicationFile.pdf/Impfkalender.pdf
- Eurosurveillance, volume 12, issue 1, janvier 2007, ECDC
http://www.eurosurveillance.org/ew/2007/070118.asp
- Eurosurveillance, volume 11, issues 7-9, juil-sept 2006, ECDC
http://www.eurosurveillance.org/eq/2006/03-06/eq-03-2006.pdf
- Health Care Quality Indicators Project - Initial Indicators Report, 2006, OCDE
http://www.oecd.org/dataoecd/1/34/36262514.pdf
- Panorama de la santé - Les indicateurs de l'OCDE 2005, http://www.oecd.org/document/14/0,2340,fr_2825_495642_16558990_1_1_1_1,00.html
- Viral Hepatitis vol 13, #2, mars 2005, Viral Hepatitis Prevention Board
- Rapport sur la cinquante-cinquième session du comité régional de l'Europe de l'OMS
http://www.euro.who.int/Document/E87700.pdf
- Surveillance of tuberculosis in Europe, Full report 2004, EuroTB, http://www.eurotb.org/rapports/2004/eurotb_report_2004.pdf
- Eco-Santé OCDE 2004 - Tableaux et graphiques du communiqué de presse du 3 juin 2004,
http://www.oecd.org/dataoecd/3/61/31938366.pdf
http://cordis.europa.eu/fp7/dc/index.cfm , rubrique Santé / Health
- Health Protection Agency (Royaume-Uni)
- National Public Health Institute (Finlande)
http://www.ktl.fi/portal/english/
Documents des instances internationales hors Europe
- WHO vaccine-preventable diseases : monitoring system, 2006, OMS, http://www.who.int/vaccines-documents/GlobalSummary/GlobalSummary.pdf
- GIVS - La vaccination dans le monde : vision et stratégie 2006-2015, 2005, OMS, UNICEF,
http://www.who.int/vaccines-documents/DocsPDF06/844.pdf
Autres
- Documents présentés lors de la journée nationale de la vaccination, octobre 2006 (présentations de Mme Keters et du Dr. Lesselier, du Dr. Cohen, du Dr. Popowski, de D. Levy-Bruhl)
- Documents présentés lors de la conférence-débat « The Vaccines in Europe, Medicines of the future : An industry on the move ! », 25/04/2007, ESSEC, EVM, EFPIA, LEEM
- Laboratoire de Ploufragan et Influenza aviaire : chiffres clés, 07/09/2006, AFSSA
http://www.afssa.fr/ftp/afssa/34478-37143.pdf
- Extraits de dossiers de l'Assemblée Nationale
http://www.ump.assemblee-nationale.fr/article.php3?id_article=6549
- Le marché du siècle, L'Express du 23/02/2006, http://www.lexpress.fr/info/sciences/dossier/medicament/dossier.asp?ida=437107&p=1
- Bulletins Electroniques Chine n°18 du 04/04/2005, rédigé par l'Ambassade de France en Chine
http://www.bulletins-electroniques.com/actualites/027/27093.htm
- Cours d'économie de la santé du Dr. F. Carrat, Unité de Santé Publique, Hôpital Saint-Antoine
http://www.u444.jussieu.fr/spsib/PPPES2006.ppt
- Données REVAHB
- Données OGC
ANNEXE 3 - LISTE DES PERSONNES INTERROGÉES
Au cours de cette étude, les entretiens ont été effectués avec des interlocuteurs d'horizons divers, tous acteurs du secteur de la vaccination. Afin de rester impartial, les propos recueillis lors des entretiens sont systématiquement confirmés ou infirmés par des sources officielles, et confrontés à l'avis d'autres parties.
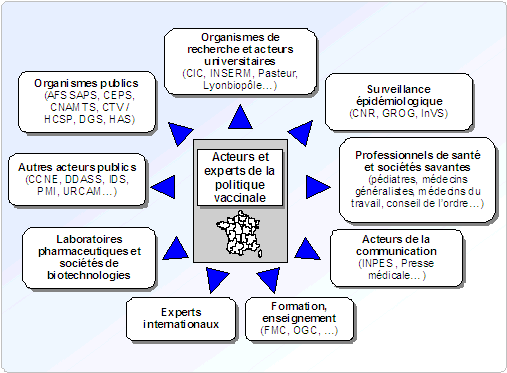
Figure 17. Acteurs interrogés en France et à l'étranger (liste non exhaustive)
Organismes publics de la politique vaccinale
- AFSSAPS : Dr. Alexis Jacquet (responsable vaccins à l'unité pharmacovigilance, représentant de l'AFSSAPS au CTV), Jean Marimbert (directeur général), Isabelle Morer (responsable vaccins à l'unité pharmacovigilance)
- CEPS : Noël Renaudin (président)
- CNAMTS : Marie-Christine Keters (Responsable du département de l'innovation en organisation des soins, ancienne responsable du département prévention et information), Dr. Dominique Lesselier (adjointe médicale du département prévention et information), Dr. Florence Orsini (en charge de la campagne de vaccination anti-grippale), Dr. Philippe Ricordeau (responsable du département des études sur les pathologies et les patients)
- CTV / HCSP : Pr. Christian Perronne (président du CTV et président de la commission "Sécurité sanitaire" du HCSP), Pr. Catherine Weil-Olivier (membre du CTV, professeur des universités en pédiatrie et expert à l'ECDC dans le domaine de l'immunisation et des vaccins)
- DGS : Dr. Dominique Bessette (chef du bureau Maladies infectieuses et politique vaccinale), Pr. Didier Houssin (directeur général de la santé), Dr. Martine Le Quellec-Nathan (sous directrice Pathologies et Santé)
- HAS : Dr. François Meyer (membre de la Commission de transparence et directeur de l'évaluation des actes et des produits de santé à la HAS)
Autres acteurs publics, liés à la vaccination
- CCNE : Pr. Alain Grimfeld (chef de service pédiatrie pneumologie et allergologie, AP-HP, membre du CCNE, président du Conseil scientifique de l'AFSSAPS)
- DDASS : Marie-José Betrancourt (chef du service des actions de santé, DDASS de l'Aisne)
- Institut des Données de Santé : Richard de Cottignies (directeur)
- PMI : Dr. Véronique Dufour (pédiatre et médecin chef adjoint de la PMI de Paris)
- Services publics de vaccinations : Dr. Sylvie Larnaudie (médecin chef des services de vaccination de la ville de Paris)
- URCAM : Dr. François Baudier (médecin de santé publique, directeur de l'URCAM de Franche-Comté)
Acteurs de la communication
- INPES : Dr. Christine Jestin (coordinatrice programme maladies infectieuses et vaccination), Philippe Lamoureux (directeur général)
- Presse médicale : Dr. Gérard Kouchner (président de CMPMedica France et président du Syndicat national de la presse médicale)
Professionnels de santé et sociétés savantes
- Académie de médecine : Pr. François Denis (membre titulaire de l'Académie Nationale de Médecine, chef de service, hôpital Dupuytren, Limoges, vice-président du CTV)
- Conseil national de l'Ordre des Médecins : Dr. Irène Kahn-Bensaude (présidente de la section santé publique)
- Pédiatres : Dr. Alain Bocquet (pédiatre, président de l'Association Française de Pédiatrie Ambulatoire (AFPA)), Dr. Robert Cohen (pédiatre-infectiologue, membre d'InfoVac), Pr. Dominique Gendrel (chef de service pédiatrie et responsable de l'unité des urgences pédiatriques, hôpital Cochin, AP-HP), Dr. Pierre Popowski (pédiatre homéopathe, secrétaire général adjoint et référent vaccination de l'URML IDF)
- Médecins de santé publique : Dr. Gilles Leboube (médecin de santé publique et médecin conseil auprès de l'URCAM Franche-Comté)
- Médecins généralistes : Dr. Jean Godard (médecin généraliste, chargé de la mission Santé Publique au sein de la Fédération Française des Médecins Généralistes Français (MG France))
- Médecins scolaires : Dr. Anne Viallat (médecin scolaire et secrétaire générale du Syndicat National des Médecins Scolaires et Universitaires)
- Médecins du travail : Dr. Bernard Salengro (président du Syndicat Général des Médecins du travail)
Surveillance épidémiologique
- CNR : Dr. Jean-Michel Alonso (bactériologiste, chef d'Unité des Neisseria, Institut Pasteur, responsable du CNR méningocoques), Pr. Nicole Guiso (chef de l'unité Prévention et thérapie moléculaires des maladies humaines, Institut Pasteur, directrice du CNR coqueluche)
- GROG : Dr. Jean-Marie Cohen et Dr. Anne Mosnier (coordinateurs nationaux des GROG)
- InVS : Daniel Levy-Bruhl (responsable de l'unité des maladies à prévention vaccinale, département des maladies infectieuses)
Organismes de recherche et acteurs universitaires
- CIC de vaccinologie Cochin Pasteur : Dr. Odile Launay (investigateur coordonateur du CIC)
- INSERM : Pr. Marc Bonneville (directeur du département de Recherche en Cancérologie), Pr. Vincent Lotteau (chargé des aspects immunitaires et vaccinaux, laboratoire P4 Inserm), Hervé Raoul (Directeur du laboratoire P4 Inserm)
- Institut Pasteur : Dr. Jean-Claude Manuguerra (responsable de la cellule française d'intervention biologique d'urgence (CIBU))
- Lyonbiopôle : François Guillemin (directeur général de Lyonbiopôle)
- Autres acteurs universitaires : Pr Max Micoud (professeur des maladies infectieuses à la faculté de médecine de Grenoble)
Laboratoires pharmaceutiques et sociétés de biotechnologie
- GSK : Véronique Abitbol (unité Vaccins), Bertrand Alexandre (directeur de l'unité Vaccins), Cécilia Araujo (directrice des affaires publiques), Camille Le Fur (équipe Affaires économiques)
- LEEM : Bertrand Alexandre (président du comité vaccins du LEEM)
- Sanofi Pasteur : Atika Abelin et Joël Calmet (directeurs des affaires publiques)
- Sanofi Pasteur MSD : Dr. Benoît Soubeyrand (directeur médical France)
- Wyeth : Dr. Bernard Fritzell (vice-président des affaires scientifiques et cliniques internationales)
- BT Pharma : Dr. Benedikt Timmerman (Chief Executive Officer)
- Transgene : Dr. Jean-Yves Bonnefoy (directeur de la recherche, du développement clinique, des affaires règlementaires et de la propriété intellectuelle)
Experts internationaux
- Belgique : Pr. Pierre Van Damme (directeur du centre d'évaluation de la vaccination à l'université d'Anvers et membre du Conseil Supérieur d'Hygiène belge)
- Italie : Pr. Pier-Luigi Lopalco (expert des maladies à prévention vaccinale à l'unité 'Scientific advice' de l'ECDC)
- Suisse : Pr. Claire-Anne Siegrist (directrice du centre de vaccinologie et d'immunologie néonatale, hôpitaux universitaires de Genève, et professeur de la chaire de vaccinologie à la faculté de médecine de Genève)
Formation / enseignement
- Conseils Nationaux de FMC : Dr. Bernard Ortolan (président du CNFMC des médecins libéraux, directeur général de l'Association Confédérale pour la Formation Médicale)
- Education Nationale : Nadine Neulat (chef du bureau de l'action sanitaire et sociale et de la prévention, direction générale de l'enseignement scolaire)
- Organisme Gestionnaire Conventionnel : Robert Sauvadet (directeur)
Autres
- GIP-DMP : Marie-Laure Micoud (directrice générale adjointe)
- REVAHB : Pierre Couturier (vice-président et directeur du conseil scientifique), Armelle Jeanpert (présidente)
ANNEXE 4 - QUELQUES ÉTAPES D'UN PROGRAMME DE VACCINATION
La figure 18 présente les différentes étapes du cycle de vie d'un vaccin, de son enregistrement à l'obtention d'un remboursement.
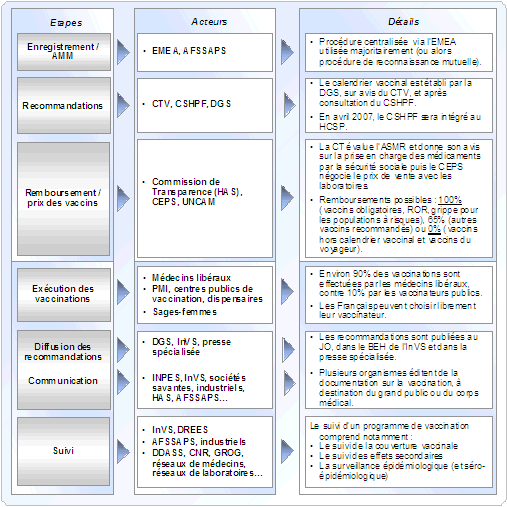
Figure 18. Quelques étapes d'un programme de vaccination
ANNEXE 5 - PRINCIPES DE LA POLITIQUE DE SANTÉ PUBLIQUE
Les principes de la politique nationale de santé publique sont les règles auxquelles il faut se référer pour la définition des objectifs et pour l'élaboration et la mise en oeuvre des plans stratégiques de santé publique 124 ( * ) .
La mise en place d'un plan national en faveur de la vaccination respecte l'ensemble de ces neuf principes.
Principe de connaissance : principe selon lequel les objectifs sont définis et les actions sont choisies en tenant compte des meilleures connaissances disponibles ; réciproquement, la production de connaissances doit répondre aux besoins d'informations nécessaires pour éclairer les décisions.
Principe de réduction des inégalités : principe selon lequel la définition des objectifs et l'élaboration des plans stratégiques doivent systématiquement prendre en compte les groupes les plus vulnérables en raison de leur exposition à des déterminants spécifiques de la fréquence et/ou de la gravité du problème visé, y compris les déterminants liés à des spécificités géographiques.
Principe de parité : principe selon lequel la définition des objectifs et l'élaboration des plans stratégiques doivent systématiquement prendre en compte les spécificités de la santé des hommes et de la santé des femmes.
Principe de protection de la jeunesse : principe selon lequel la définition des objectifs et l'élaboration des plans stratégiques doivent systématiquement prendre en compte l'amélioration de la santé des nourrissons, des enfants et des adolescents.
Principe de précocité : principe selon lequel la définition des objectifs et l'élaboration des plans stratégiques doivent privilégier les actions les plus précoces possible sur les déterminants de la santé pour éviter la survenue ou l'aggravation de leurs conséquences.
Principe d'efficacité économique : principe selon lequel le choix des actions et des stratégies qu'elles composent s'appuie sur l'analyse préalable de leur efficacité et des ressources nécessaires.
Principe d'intersectorialité : principe selon lequel les stratégies d'action coordonnent autant que nécessaire les interventions de l'ensemble des secteurs concernés pour atteindre un objectif défini.
Principe de concertation : principe selon lequel la discussion des objectifs et l'élaboration des plans de santé publique doivent comporter une concertation avec les professionnels de santé, les acteurs économiques et le milieu associatif
Principe d'évaluation : principe selon lequel les objectifs de santé et les plans stratégiques doivent comporter dès leur conception les éléments qui permettront de faire l'évaluation des actions menées.
ANNEXE 6 - LES MISSIONS DU COMITÉ DE SUIVI DU PLAN NATIONAL DE VACCINATION
La mission du comité de suivi du plan national est de faciliter les interfaces et de coordonner les actions de chaque organisme intervenant dans la politique vaccinale, afin d'obtenir l'impulsion opérationnelle nécessaire à sa mise en oeuvre. L'action du comité s'inscrit à plusieurs niveaux :
Plan national en faveur de la vaccination :
- déterminer les objectifs du plan national et suivre leur réalisation,
- mettre en place les éventuelles stratégies correctrices : évaluer les actions menées (résultats obtenus, efficacité), décider des actions prioritaires et des délais impartis,
- veiller au respect des éventuelles dispositions spécifiques prévues dans le texte des recommandations.
Communication :
- coordonner les actions de communication des différents intervenants (CNAM, DGS, INPES, HAS...),
- gérer le budget annuel de communication,
- adapter le plan de communication à l'état d'avancement des objectifs du plan national pour la vaccination,
- mettre à jour le site dédié à la vaccination.
Données épidémiologiques :
- recenser les besoins actuels de données épidémiologiques de référence et obtenir la contribution de chacune des instances.
Enseignement et formation :
- former un groupe de travail avec les responsables d'universités pour réformer les programmes à l'université de médecine, pour une plus grande place pour les vaccins, la prévention et la santé publique,
- veiller à ce que l'offre de FMC envers les médecins généralistes dans le domaine des vaccins soit effectivement renforcée suite à la réforme.
ANNEXE 7 - EDUCATION À LA SANTÉ ET VACCINATION DANS LES PROGRAMMES SCOLAIRES
DGESCO B3-1, 21 mai 2007 125 ( * )
Les bases scientifiques de la vaccination sont abordées, dans l'enseignement des Sciences de la Vie et de la Terre (SVT), au niveau de la classe de 3 ème . L'immunologie a une place importante dans la classe scientifique de terminale.
L'éducation à la santé est très présente dans les écoles primaires et dans les collèges. Les extraits des programmes officiels en témoignent.
Bulletin Officiel hors série n°5, 12/04/2007, volume 1-a, horaires et programmes d'enseignement de l'Ecole primaire.
Dès la classe maternelle l'enseignement se préoccupe des compétences des élèves dans le domaine du vivant, de l'environnement, de l'hygiène et de la santé. « Chaque jour et de manière très concrète, dans le respect des habitudes culturelles de chacun, on apprend à satisfaire aux règles élémentaires d'hygiène du corps (lavage des mains), des locaux (remise en ordre, maintien de la propreté), de l'alimentation (régularité des repas, composition des menus... ». Une sensibilisation aux questions d'hygiène et de santé permet aux enfants de comprendre la nécessité de respecter l'intimité de chacun, l'intégrité de son corps et de celui des autres.
Au cycle des apprentissages fondamentaux (cycle 2), dans le cadre de l'étude du monde vivant, l'importance des règles de vie et d'hygiène est abordée : habitudes quotidiennes de propreté, d'alimentation et de sommeil. Une compétence majeure est construite : savoir que la croissance du corps humain doit reposer sur une bonne hygiène de vie concernant en particulier l'alimentation et l'hygiène corporelle (y compris les dents).
Bulletin Officiel hors série n°6, 19/04/2007, volume 2, programmes de l'enseignement des mathématiques, des sciences de la vie et de la Terre et de physique-chimie au collège.
L'introduction commune à l'ensemble des disciplines scientifiques enseignées au collège souligne la nécessité d'une contribution à la responsabilisation des élèves en matière de santé et de sécurité. « Une éducation à la santé vise à aider chaque jeune à s'approprier progressivement les moyens d'opérer des choix, d'adopter des comportements responsables, pour lui-même comme vis à vis d'autrui. Elle ne doit pas être un simple discours sur la santé mais doit permettre l'appropriation de connaissances pour comprendre et agir en développant des attitudes comme l'estime de soi, le respect des autres, la solidarité, l'autonomie, la responsabilité, l'esprit critique ». Les connaissances scientifiques et techniques permettent à l'élève, en plus des règles de sécurité dont l'observation s'impose à tous, d'avoir un comportement adapté et réfléchi face aux risques qu'il encourt ou qu'il fait encourir aux autres.
L'introduction aux programmes du collège, à propos de l'étude de l'Homme, souligne l'intérêt de comprendre les moyens préventifs et curatifs mis au point par l'Homme, une introduction nécessaire à la réflexion sur les responsabilités individuelles et collectives dans le domaine de la santé .
C'est en classe de 3 ème qu'une partie importante du programme de Sciences de la Vie et de la Terre aborde le risque infectieux et la protection de l'organisme (environ 10 heures d'enseignement) : comment l'organisme réagit-il à la contamination (bactéries, virus) ? En quoi consiste l'activité permanente du système immunitaire, l'asepsie, l'antisepsie, les mécanismes de reconnaissance, la phagocytose, la sécrétion des anticorps, le support de la mémoire immunitaire...Les perturbations du fonctionnement du système immunitaire (SIDA, allergies) sont aussi étudiées.
Les bases scientifiques de la vaccination ou l'acquisition préventive d'une mémoire immunitaire, font partie du programme ; des activités comme l'exploitation d'un calendrier de vaccination, la lecture et l'exploitation de notices de vaccins ou encore de textes historiques sur la découverte des principes de la vaccination sont proposées aux élèves.
La sérothérapie, l'étude des réactions inflammatoires ou encore les différentes phases de la réponse immunitaire ne sont pas exigibles en classe de 3ème.
En outre, une partie du programme intitulée : responsabilité humaine en matière de santé et d'environnement est abordée sous la forme de l'élaboration d'un dossier par groupe d'élèves. Les questions de santé et d'éthique peuvent être abordées dans les sujets comme la maîtrise de la natalité ou les maladies nutritionnelles et certains cancers, ou encore les transplantations, dons d'organes, de tissus, de cellules. Elles contribuent au développement du sens de la responsabilité collective.
Chaque établissement a aussi la possibilité, à tous les niveaux de scolarité, de placer les élèves dans une thématique annuelle abordée en démarche de groupe et associant plusieurs enseignements. Un des thèmes de convergence proposés concerne l'éducation à la santé, particulièrement importante au collège, à un âge où les élèves sont réceptifs aux enjeux de santé. Quand elle est prise en charge par une équipe constituée de professeurs, du comité d'éducation à la santé et à la citoyenneté de l'établissement et des personnels de santé et sociaux, cette modalité de travail conduit efficacement l'élève à choisir un comportement individuel et citoyen adapté. La convergence des apports disciplinaires et des partenaires éventuels est notamment importante dans les domaines du tabagisme, de la prévision des risques liés à la consommation de l'alcool et des drogues, de la prévention de l'obésité, et de la lutte contre les infections sexuellement transmissibles.
Un axe important de la réflexion collective devrait concerner la mise en place, outre les ancrages disciplinaires abordés, d'un horaire banalisé dans l'emploi du temps hebdomadaire des élèves . Une marge de progrès existe, dans le domaine de la prévention ; mais il faut le temps pour la faire vivre.
Par ailleurs, un travail en partenariat est engagé avec l'Institut National de Prévention et d'Education pour la santé (INPES), pour l'élaboration d'une exposition sur la vaccination , comprenant des tableaux à destination essentiellement des élèves des classes de 3ème, la thématique étant en lien direct avec les programmes des Sciences de la Vie et de la terre. Cette exposition sera accompagnée d'un livret à destination des enseignants et sera adressée à tout enseignant qui en fera la demande.
ANNEXE 8 - LA RECHERCHE VACCINALE AU SEIN DE L'INSTITUT PASTEUR ET DE L'INSERM
L' Institut Pasteur est une fondation qui a pour objet 126 ( * ) :
• L'étude des maladies infectieuses, parasitaires et immunitaires, ainsi que les moyens propres à les prévenir et à les combattre ;
• La poursuite et le développement des travaux de recherche sur les micro-organismes et sur les réactions qu'ils provoquent ;
• L'étude et l'enseignement de la microbiologie, ainsi que la formation de personnel scientifique et technique, en vue de promouvoir la recherche en microbiologie fondamentale et appliquée ;
• L'étude de tous les phénomènes théoriques ou pratiques liés à la microbiologie, à l'immunologie ou, d'une manière générale, à la biologie fondamentale ou appliquée, et les recherches en ces domaines.
En particulier, le Centre de Recherche Vaccinale et Biomédicale (CRVBm) assume le rôle de promoteur de l'Institut Pasteur pour le développement de candidats vaccins. Le cas échéant, le CRVBm prend en charge le développement clinique (phases I et II) des candidats vaccins mis au point par les chercheurs de l'institut Pasteur.
L' INSERM 127 ( * ) (Institut National de la Santé et de la Recherche Médicale), dont les laboratoires de recherche sont majoritairement implantés au sein des Centres hospitalo-universitaires (CHU), regroupe en son sein plusieurs structures qui favorisent la recherche dans le domaine des vaccins :
• Les Unités de Recherche sont des laboratoires regroupant une ou plusieurs équipes de recherche coordonnées par un directeur d'unité, implanté sur un site hospitalier, universitaire ou d'une autre institution (exemple : unité de recherche INSERM 404 « Immunité et vaccinations », qui abrite le réseau Sentinelles) ;
• Un partenariat entre l'INSERM et le ministère de la Santé a permis la création conjointe et la mise en place de centres d'investigation clinique CIC (41 CIC en 2005). Implantés au sein d'établissements hospitaliers, les CIC ont vocation à développer les échanges entre les laboratoires de l'INSERM et les services hospitaliers pour la recherche clinique. Ils ont pour objectif la réalisation de projets de recherche institutionnels mais aussi industriels. Le CIC Cochin Pasteur est le premier (et le seul) CIC de vaccinologie et réalise des essais cliniques de vaccins préventifs ou thérapeutiques ;
• Depuis 2004, l'INSERM a repris l'exploitation du laboratoire P4 Jean Mérieux, laboratoire de haute sécurité basé à Lyon. Sa mission est la conservation et l'étude des agents émergents à haut risque et des agents du bioterrorisme.
ANNEXE 9 - ENREGISTREMENT D'UN VACCIN
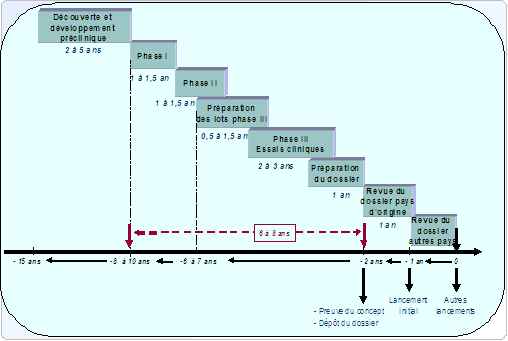
Figure 19. Stades de développement d'un vaccin (document fourni par Sanofi Pasteur MSD)
Suite au développement industriel, le fabricant dépose le dossier du vaccin auprès de l'EMEA, afin qu'il soit enregistré au niveau européen, selon un calendrier très strict d'analyse et de questions / réponses sur le dossier, de la même façon que pour un autre médicament.
La procédure centralisée (AMM délivrée par l'EMEA, généralisée à l'ensemble des 27 états membres de l'Union européenne) est la plus courante à l'heure actuelle pour les vaccins. Elle est obligatoire pour les produits issus de procédés biotechnologiques, et les vaccins enregistrés aujourd'hui sont pratiquement tous dans cette catégorie. Le délai moyen pour cette procédure va de 1 an à 18 mois, selon les difficultés rencontrées pour les réponses aux questions de l'EMEA et des pays rapporteurs.
La procédure de reconnaissance mutuelle (enregistrement dans un Etat membre de référence, puis reconnaissance par les autres pays) et de la procédure décentralisée (AMM nationale, enregistrée par l'agence propre au pays concerné) sont plus rares en matière de vaccins.
ANNEXE 10 - COMPOSITION DU CTV, AVANT LA CRÉATION DU HCSP
Par arrêté du ministre de la Santé, en date du 25 septembre 2002, sont nommés membres du Comité technique des vaccinations, pour la durée du mandat du Conseil supérieur d'hygiène publique de France 128 ( * ) :
- Mme Dominique Abiteboul , médecin du travail, hôpital Bichat
- M. Jean-Michel Alonso , bactériologiste, Institut Pasteur
- Mme Brigitte Autran , immunologiste, hôpital Pitié-Salpêtrière
- M. Jean Beytout , infectiologue, Hôtel-Dieu, Clermont-Ferrand
- Mme Jeannine Cuesta , médecin de santé publique de PMI
- M. François Denis , bactériologiste-virologue, hôpital Dupuytren, Limoges
- M. Joël Gaudelus , pédiatre, hôpital Jean-Verdier, Bondy
- M. Jean-Marc Garnier , pédiatre, hôpital Nord, Marseille
- Mme Nicole Guérin , pédiatre
- M. Didier Guillemot , épidémiologiste, Institut Pasteur
- M. Nicholas Moore , pharmaco-épidémiologiste, hôpital Carreire-Pellegrin, Bordeaux
- Mme Catherine Olivier , pédiatre, hôpital Louis-Mourier, Colombes
- M. Christian Perronne , infectiologue, hôpital R-Poincaré, Garches
- M. Michel Rosenheim , médecin de santé publique, épidémiologiste, hôpital Pitié-Salpêtrière
- M. Jérôme Sclafer , médecin généraliste
- M. Pierre Veyssier , médecine interne, hôpital de Compiègne
Le CTV est présidé par M. Christian Perronne, président de la section des maladies transmissibles du Conseil supérieur d'hygiène publique de France, et, en cas d'empêchement, par M. François Denis.
Membres à titre consultatif
- Le directeur général de l'AFSSAPS ou son représentant
- Le directeur général de l'InVS ou son représentant
- Le directeur de la Direction de la sécurité sociale ou son représentant
- Le directeur général de l'INPES ou son représentant
- Le directeur des Relations du travail ou son représentant
Invités permanents
- Un représentant du ministère de la Défense
- Un représentant du ministère de l'Éducation nationale
- Un représentant de l'INPES
- M. Philippe Reinert, pédiatre, hôpital intercommunal de Créteil
- M. Édouard Bingen, microbiologiste, hôpital Robert-Debré
- M. Benoît Dervaux, Centre national de la recherche scientifique, Lille
- M. Didier Torny, sociologue, Cermes (Centre de recherche médecine, sciences, santé et société), Paris
Coordination, animation, secrétariat
Direction générale de la santé, Sous-Direction des pathologies et de la santé, Bureau des maladies infectieuses et de la politique vaccinale
ANNEXE 11 - LES DÉPENSES DE PRÉVENTION EN FRANCE
Postes de coûts liés à la prévention
Trois champs sont distingués dans la prévention :
• la prévention primaire a pour but d'éviter l'apparition de la maladie en agissant sur les causes (éducation à la santé, vaccination, traitement des facteurs de risque) ;
• la prévention secondaire vise à détecter la maladie ou la lésion qui la précède à un stade où il est encore possible d'intervenir utilement, afin d'éviter l'apparition des symptômes cliniques ou biologiques (ex : dépistage) ;
• la prévention tertiaire a pour objectif de limiter la gravité des conséquences d'une pathologie (complications, incapacités, séquelles ou récidives).
Les comptes de la prévention retracent uniquement les dépenses engagées au titre de programmes spécifiques de prévention, ce qui correspond à trois agrégats :
• le poste « médecine préventive et dépistage » (médecine du travail, médecine scolaire, PMI et planning familial, programmes de vaccination et de dépistage systématique, prévention bucco-dentaire),
• les « programmes spécifiques de santé publique » (toxicomanie, alcoolisme, tabagisme, sida),
• et diverses « missions de santé publique à caractère général » non recensées dans la consommation médicale totale (prévention des risques professionnels, veille ...).
Ainsi définie, la dépense affectée à la prévention est relativement faible, de l'ordre de 3,9 milliards d'euros en 2003, soit 2,3% de la dépense courante de santé.
Mais il existe des dépenses de prévention « cachées ». Remarquons surtout qu'un même acte médical peut avoir une visée curative et préventive. Ainsi, quand un médecin mesure la pression artérielle, prescrit le dosage de la glycémie tout en prodiguant des conseils nutritionnels de base, il couvre dans la même séquence des buts curatifs et préventifs. Si l'on intègre la prévention des principaux facteurs de risque (hypertension, hyperlipidémie, obésité, diabète, consommation excessive d'alcool et de tabac), on peut évaluer le montant total des dépenses de prévention, y compris celles incorporées aux soins, à 7 % de la dépense courante de santé. 129 ( * )
Répartition de la dépense de prévention
44% des dépenses de prévention concernent directement la prévention primaire et secondaire, hors facteurs de risque, avec des postes tels que les vaccinations (8,3 %, dont 122 millions d'euros pour la vaccination antigrippale) et le dépistage. 40% du total des dépenses de prévention serait attribuable au traitement des facteurs de risque, et notamment à la prise en charge de l'hypertension artérielle (qui représenterait à elle seule 20 % des dépenses de prévention), de l'hyperlipidémie (9,5%) et du diabète non compliqué (6,6%). 8% des dépenses de prévention sont imputables à la procréation et à la ménopause 130 ( * ) .
Évolution de la dépense de prévention
Le montant des dépenses de santé consacré à la prévention augmente légèrement : en 2005, 12 milliards d'euros étaient consacrés à la politique de prévention contre 10,5 en 2002 131 ( * ) .
Origine des financements
Il s'agit, pour l'essentiel des budgets de la CNAMTS et de chapitres budgétaires de différents ministères ou collectivités territoriales consacrés presque exclusivement à la prévention comme le Fonds National de Prévention, d'Éducation et d'Information Sanitaire (FNPEIS) et le Fonds de Prévention des Accidents du Travail et des Maladies Professionnelles (FPATMP). Ou encore les dépenses de PMI, de planning familial, des programmes de dépistage systématique, de santé scolaire, de médecine du travail et diverses actions de prévention du ministère de la Santé. On y trouve encore les actions de prévention financées par le ministère de la Santé et la MILDT (Mission Interministérielle de Lutte contre la Drogue et la Toxicomanie).
ANNEXE 12 - PROPOSITIONS POUR AMÉLIORER LES COLLABORATIONS PUBLIC / PRIVE
NOTE DE SYNTHESE / COMMISSION MIXTE ASSEMBLEE-SENAT / POLITIQUE VACCINALE
Rédigée conjointement par MM François Guillemin, Vincent Lotteau, François-Loïc Cosset et Hervé Raoul
I) Introduction
Le 6 Juin denier s'est tenue une réunion de l'Office parlementaire d'évaluation des politiques de santé (OPEPS) sur le thème « les vaccins en France : quels enjeux pour l'industrie et la recherche ? ».
Des représentants de l'Industrie du vaccin, du LEEM et de la recherche académique ont participé à cette réunion.
Un des thèmes abordé a été l'interface Recherche Académique-Entreprise
Le Président de séance, le Pr Dubernard a, en fin de réunion, suggéré qu'une note de synthèse reprenant les points susceptibles d'améliorer la collaboration Recherche Académique (ci après la Recherche) et l'Entreprise soit établie.
Dans le domaine des vaccins et de façon plus générale de l'Infectiologie (Immunologie, Virologie, Bactériologie, Parasitologie,...) la France dispose d'une recherche académique de grande qualité et il existe déjà de nombreuses collaborations entre les laboratoires académiques et les entreprises du domaine.
Tous les acteurs du domaine s'accordent sur le fait que les collaborations public-privé sont indispensables au bon fonctionnement de chacune de ces structures et seront à l'origine des découvertes et des développements les plus innovants.
Ces collaborations cependant ne sont pas assez nombreuses et pourraient se développer encore plus si certaines incompréhensions pouvaient être levées.
Après avoir abordé les principaux points de blocage de la collaboration entre la recherche académique et le monde de l'entreprise, seront suggérées quelques pistes pour améliorer la collaboration Recherche-Entreprise.
II) Les principaux points de blocage à une collaboration plus efficace entre la Recherche et l'Entreprise.
Nos observations ne sont pas spécifiques du domaine de la biologie, elles sont aussi applicables aux autres Sciences et Technologies
Nous insisterons sur certains points importants qui nuisent à l'optimisation des collaborations :
-Les différences culturelles
-Le Faire Savoir
-Le contrat de collaboration
-Les motivations.
Différences culturelles :
Les mondes de l'Entreprise et de la Recherche ont peu d'occasion de se côtoyer et, le plus souvent par ignorance de ce que fait l'Autre, entretiennent une méfiance réciproque.
Les deux exemples ci-dessous illustrent le type d'incompréhension pouvant exister :
- D'une part, il y a la méconnaissance par certains chercheurs du travail nécessaire pour aller du Brevet au Marché. Certains chercheurs qui, pendant de nombreuses années, ont travaillé dur à des recherches innovantes ayant permis de déboucher sur un brevet peuvent parfois penser que l'essentiel du travail a été fait. Ils peuvent mésestimer le travail restant à faire, le travail qui permettra d'aller du brevet au marché, du brevet à un produit ou service commercialisé
- D'autre part, il y a la méconnaissance, par certains entrepreneurs, du monde de la recherche académique et du travail nécessaire pour aller de la recherche fondamentale au brevet. Certains entrepreneurs, qui doivent avancer le plus rapidement possible vers le développement de nouveaux produits, peuvent penser que la recherche fondamentale est désorganisée et manque d'objectifs précis. Ils peuvent mésestimer le travail de fond qui conduit, à partir d'hypothèses de travail, au dépôt d'un brevet.
Ces différences d'appréciation et d'approche peuvent générer une frilosité et parfois gêner des collaborations qui auraient du sens d'un point de vue de l'efficacité de notre politique de santé publique.
Le Faire Savoir :
Par ce qu'ils évoluent dans des mondes différents il y a une réelle difficulté à faire savoir à l'Autre ce qui est fait : en particulier les Chercheurs ont de la difficulté à faire savoir ce qu'ils possèdent et les Entreprises à faire connaître leurs besoins. Il ne suffit pas d`avoir de bonnes idées et de bons résultats pour pouvoir les valoriser au niveau de l'Entreprise, et il est important que le Chercheur puisse les présenter à l'Entreprise sous une forme attractive. Cela suppose que le Chercheur puisse comprendre les besoins de l'Entreprise pour habiller sa proposition technique de façon à ce qu'elle soit recevable par l'Entreprise.
Il y a aussi la difficulté pour un chercheur de trouver la bonne porte lui permettant d'accéder aux personnes qualifiées de l'Entreprise et ce notamment au sein des grosses Entreprises où les portes d'entrée peuvent être multiples et les circuits de décision complexes.
Les contrats de collaboration :
Historiquement, les chercheurs n'ont pas eu pour mission de valoriser leur recherche. De la même façon et toujours historiquement, l'industrie avait parfois pour habitude de financer des programmes de recherche sans que les laboratoires académiques n'aient de retour approprié sur la propriété intellectuelle.
La situation s'est notablement améliorée par la professionnalisation des structures de valorisation et la mise en place de structures mutualisées de valorisation. A titre d'exemple, les grands instituts de recherche français, conscients de ce problème, ont mis en place, en bonne intelligence avec les industriels, des structures le plus souvent privées dédiées à la protection de leur patrimoine intellectuel. Toutefois, ces structures naissantes ne sont pas encore aujourd'hui capables de combler le fossé qui s'était creusé entre la recherche académique et l'industrie. Ainsi, il relève parfois du parcours du combattant, pour les Entreprises de négocier un accord sur un projet de Recherche impliquant plusieurs Instituts de Recherche.
Motivations
Les chercheurs, dans leur ensemble, travaillent au développement du « Connaître pour Savoir ». Ils sont motivés par l'exploration de territoires inconnus. Le mode majoritaire actuel d'évaluation des chercheurs, basé sur le nombre et la qualité des publications pour l'essentiel ne favorise pas le développement de carrières professionnelles des chercheurs développeurs qui seraient intéressés par la transposition de la découverte au marché. Cela reste vrai, malgré la mise en place par les instituts de recherche d'outils de motivation pour ce type de chercheurs
L'Entreprise, quant à elle, est dans un environnement de plus en plus concurrentiel, sa finalité est la sortie de nouveaux produits ou services innovants capables de générer de l'activité. Sa motivation est de « Connaître pour Faire ».
La différence dans la finalité de la Recherche est une source d'incompréhension essentielle entre le monde de la recherche et le monde de l'Entreprise.
III) Propositions pour développer les collaborations Recherche-Entreprise:
1) Multiplier les opportunités de faire se rencontrer les mondes de la Recherche et de l'Entreprise
Toutes les initiatives ou organisations visant au rapprochement des Chercheurs de la Recherche académique et de la Recherche en Entreprises doivent être développées.
A ce titre, la création des Pôles de compétitivité peut constituer une partie de la solution. A titre d'exemple, la création du Lyonbiopôle pour ce qui concerne l'Infectiologie (Vaccins et Diagnostics) a permis de rapprocher les mondes de la Recherche, de la Formation et de l'Entreprise par
• Sa gouvernance impliquant des acteurs du monde académique et du monde l'Entreprise.
• La mise en place de groupes de travail regroupant des Chercheurs du Public et du Privé
• La mise en place de projets de recherche impliquant des centres de Recherche et des Entreprises.
• La mise en place de groupe de travail Université-Entreprise sur des programmes de formation.
De la même façon, la mise en place de grandes plateformes technologiques accessibles à l'ensemble des acteurs académiques et industriels doit aider au rapprochement de ces deux mondes.
Enfin, la création de structures mixtes de recherche réunissant des personnels issus de la recherche académique et du monde de l'industrie et soutenue par les ministères ayant la tutelle de la recherche, de la santé et de l'industrie doit être encouragée.
2) Valoriser la Recherche académique tournée vers le développement.
Une difficulté majeure du bon fonctionnement public-privé est le transfert même des résultats issus de l'activité d'un laboratoire académique vers l'entreprise. En effet, si l'entreprise juge, par principe, prématuré ce transfert pour minimiser le risque, le chercheur n'est souvent pas en mesure de pousser ses travaux au-delà de la première preuve de concept du fait de ses missions au sein de l'institution. Les structures d'essaimage, comme les start-ups, permettent de proposer des produits plus élaborés, mais restent des solutions temporaires. Ainsi, trois propositions peuvent être faites à ce stade pour améliorer les choses :
• Inventer une manière de mieux soutenir les chercheurs développeurs pour facilité les étapes de pré-industrialisation de nouveaux produits.
• Faire en sorte que la spécificité de ces Chercheurs Développeurs soit reconnue par leurs pairs et valorisée en terme de carrière.
• Trouver des solutions pour permettre aux start-ups d'atteindre une maturité industrielle.
3) Simplifier pour l'Entreprise l'accès à la Recherche :
Il s'agit de poursuivre les initiatives visant à créer un guichet unique d'entrée, afin que l'Entreprise puisse avoir accès à la Recherche plus simplement et plus rapidement, en ayant un seul interlocuteur pour les accords de collaboration (incluant les aspects de Propriété Intellectuelle)
* 4 Liste des neuf principes en annexe 5
* 5 Récapitulatif des missions du Comité de suivi en annexe 6
* 6 Enquête « Taking the pulse Europe : physicians and emerging information technologies », Manhattan Research (1000 médecins dans 5 pays : France, Allemagne, Italie, Espagne, Royaume-Uni), décembre 2006
* 7 Article L162-12-20 du code de la sécurité sociale
* 8 Article R. 163-9 du code de la sécurité sociale
* 9 Voir annexe 7
* 10 LEEM - Vaccins : des innovations d'hier à celles de demain
http://www.leem-media.com/leem-image/leem/document/42.doc
* 11 LEEM - Faits et chiffres du vaccin
http://www.leem-media.com/leem-image/leem/document/42.doc
* 12 LEEM - Les bénéfices apportés par les principaux vaccins (annexe 1) http://www.leem-media.com/leem-image/leem/document/42.doc
* 13 LEEM - Le vaccin, un médicament comme les autres ?
http://www.leem-media.com/leem-image/leem/document/802.pdf
* 14 BE Chine numéro 18 du 4/4/2005 rédigé par l'Ambassade de France en Chine http://www.bulletins-electroniques.com/actualites/027/27093.htm
* 15 LEEM - Le vaccin, un médicament comme les autres ?
http://www.leem-media.com/leem-image/leem/document/802.pdf
* 16 Sanofi Pasteur MSD est la joint-venture entre Sanofi Pasteur et Merck Vaccines Division. Sanofi Pasteur MSD se consacre pour l'Europe au développement de nouveaux vaccins, bénéficiant à la fois du fruit de la recherche de Sanofi Pasteur et de Merck.
* 17 Voir annexe 8 pour plus de détails sur l'INSERM et l'Institut Pasteur
* 18 Plaquette de présentation de l'ANRS, juin 2006
* 19 Site Internet de l'ANR
* 20 Dénomination anglophone : «Framework Programme for Research and Technological Development» (FP).
* 22 Données ActUp
* 23 LEEM - L'industrie du vaccin en Europe http://www.leem-media.com/leem-image/leem/document/42.doc
* 24 Des propositions pour améliorer le transfert du public vers le privé ont été rédigées par MM. Raoul, directeur du laboratoire P4 Jean Mérieux Inserm, et Guillemin, directeur général de Lyonbiopôle, à la demande de M. Dubernard, alors président de l'Assemblée Nationale. Elles figurent en annexe 12.
* 25 Communiqué du 29/09/2004 : Installation du Conseil stratégique pour les industries de santé ( http://www.premier-ministre.gouv.fr/ )
* 26 Dossier de presse du 25/04/2005 : Réunion du Conseil Stratégique des Industries de Santé ( http://www.premier-ministre.gouv.fr/ )
* 27 Communique de presse du ministère de la Santé du 05/02/2007 http://www.sante.gouv.fr/htm/actu/31_070205.pdf
* 28 http://www.centerwatch.com/
* 29 http://cordis.europa.eu/fp7/dc/index.cfm , rubrique Santé / Health
* 30 L'Express du 23/02/2006 - Le marché du siècle, http://www.lexpress.fr/
* 31 LEEM - Les Vaccins aujourd'hui et demain : l'innovation s'accélère
http://www.leem-media.com/leem-image/leem/document/41.pdf
* 32 Communiqué de presse GSK, 29/09/2006
* 33 Calendrier vaccinal 2006 - BEH n°29-30, juillet 2006, InVS
http://www.invs.sante.fr/BEh/2006/29_30/index.htm
* 34 Vaccines & Immunisation Newsletter - ECDC
http://www.ecdc.eu.int/Health_topics/VI/VI_newsletter.html
* 35 Calendrier vaccinal 2006 - BEH n°29-30, juillet 2006, InVS
http://www.invs.sante.fr/BEh/2006/29_30/index.htm
* 36 Guide des vaccinations 2006 - INPES
* 37 OMS Europe http://www.euro.who.int/Document/E87700.pdf
* 38 « Indicateurs de suivi de l'atteinte des 100 objectifs du rapport annexé à la loi du 9 août 2004 relative à la politique de santé publique » pour les données 2001
http://www.sante.gouv.fr/htm/dossiers/losp/rapport_indicateurs_drees.pdf
* 39 L'état de santé de la population en France en 2006 - DREES
http://www.sante.gouv.fr/drees/ouvrages.htm
* 40 A la rédaction de ce rapport, la composition du nouveau CTV n'était pas encore connue. La liste des membres du CTV avant la création du HCSP figure en annexe 10.
* 41 Dossier d'information de l'Assemblée Nationale - Projet de loi relatif à la politique de santé publique, 29 septembre 2003
* 42 Guide des Vaccinations 2006 - INPES
* 43 Kroneman M., Paget W.J., van Essen G.A., Vaccination antigrippale en Europe : comment toucher les populations cibles et optimiser les vaccinations - Eurosurveillance, juin 2003
* 44 Guide des vaccinations 2006 - INPES
* 45 Arrêté du 23 mars 2006 portant approbation de l'avenant n°12 à la convention nationale des médecins généralistes et des médecins spécialistes
* 46 Guide des vaccinations 2006 - INPES
* 47 Pharmacovigilance des vaccins, E. Autret-Leca, L. Bensouda-Grimaldi, A.P. Jonville-Bera, F. Beau-Salinas, Archives de pédiatrie, 2006, vol. 13, n°2
* 48 « Impact de la vaccination sur l'épidémiologie des maladies infectieuses : exemple de la coqueluche » Nicole Guiso, 2006
* 49 Guide des vaccinations 2006 - INPES
* 50 Voir Chapitre 2, § 2.2.3. Initiatives du gouvernement français
* 51 Site Internet du Conseil Général de l'Isère http://www.cg38.fr/
* 52 Entretiens CNAMTS et présentation de Mme Keters et du Dr. Lesselier, Journée nationale de la vaccination, 10/2006
* 53 Synthèse de l'expertise collective INSERM : La grippe : stratégies de vaccination, http://ist.inserm.fr/BASIS/elgis/fqmr/rapp/DDD/45.pdf
* 54 http://www.u444.jussieu.fr/spsib/PPPES2006.ppt
* 55 Données EVM
* 56 Evaluation de l'impact en santé publique de la vaccination contre le HPV dans la prévention du cancer du col en France, El Hasnaoui A., Detournay B., Demarteau N., Granados D., Standaert B. (document fourni par GSK)
* 57 Données InVS non publiées
* 58 Entretiens CNAMTS et présentation de Mme Keters et du Dr. Lesselier, Journée nationale de la vaccination, 10/2006
* 59 Rapport du député M. Philippe Nauche, commission d'enquête - campagne de vaccination de masse contre l'hépatite B http://www.assemblee-nationale.fr/rap-reso/r3043.asp#P231_30844
* 60 ONIAM - Rapport d'activité 1er Semestre 2006
* 61 Données REVAHB
* 62 François Denis in Rationnel et évolution du calendrier vaccinal en France, Thérapie 2005 Mai-juin, 60(3) 215-220
* 63 Rappelons qu'à la rédaction de ce rapport, la composition du nouveau CTV (intégré au HCSP) n'était pas encore connue.
* 64 Article R. 163-9 du code de la sécurité sociale
* 65 Présentation du Dr. Cohen, Journée nationale de la vaccination, 10/2006
* 66 Viral Hepatitis Prevention Board (VHPB) - European Union for School and University Health and Medicine (EUSUHM) Meeting, Slovenia, 15/03/2007
* 67 DREES Etudes et résultats, Les consultations et visites des médecins généralistes, un essai de typologie, n°315, juin 2004
* 68 Présentation du Dr. Popowski, Journée nationale de la vaccination, 10/2006
* 69 Site Internet du Conseil Général de l'Isère http://www.cg38.fr/
* 70 « Evaluation de la couverture vaccinale de la région Franche-Comté », Rapport final, URCAM de Franche-Comté - Clinsearch, 2005
* 71 Circulaire N°DGS/SD5C/2005/457 du 5 octobre 2005 relative à la pratique de la vaccination par le vaccin antituberculeux BCG par voie intradermique
* 72 « Image et perception du vaccin : résultats de l'enquête européenne grand public et professionnels de santé 2004 », LEEM
* 73 Source : Guide des vaccinations 2006
* 74 Valour F., Maulin L., Perpoint T., David G., Boibieux A., Biron F., Peyramond D., Chidiac C., Vaccination contre la grippe du personnel hospitalier - Enquête à l'Hôpital de la Croix-Rousse de Lyon, 2005
* 75 Données d'une enquête TNS Sofres Healthcare réalisée pour la DGS, sur la campagne de vaccination antigrippale 2004-2005
* 76 Mass vaccination against hepatitis B : the French example, Denis F., Levy-Bruhl D., CTMI (2006) 304:115-129
* 77 L'état de santé de la population en France en 2006 - DREES
http://www.sante.gouv.fr/drees/ouvrages.htm
* 78 Valour F., Maulin L., Perpoint T., David G., Boibieux A., Biron F., Peyramond D., Chidiac C., Vaccination contre la grippe du personnel hospitalier - Enquête à l'Hôpital de la Croix-Rousse de Lyon, 2005
* 79 Synthèse disponible sur :
http://www.sante.gouv.fr/htm/dossiers/grippe/enquete_vaccin_pro.htm
* 80 - Vaccins : la perception européenne homogène et positive d'un secteur, résultats de l'enquête, 2005, EVM, Psyma International Medical, 2004
http://www.leem-media.com/leem-image/leem/document/42.doc
* 81 Dossier Objectifs Santé en Franche-Comté n°7, URCAM FC http://www.urcam.org/fileadmin/FRANCHE-COMTE/publications/docs/Dossier7_vaccination.pdf
* 82 Edito de D. Gendrel, Presse Med 2006, n°11, novembre 2006, 35 :1723-4
* 83 « Politique vaccinale en France, analyse et propositions », rapport du Professeur Max Micoud (non publié)
* 84 Entretiens CNAMTS et présentation de Mme Keters et du Dr. Lesselier, Journée nationale de la vaccination, 10/2006
* 85 L'état de santé de la population en France en 2006 - DREES
http://www.sante.gouv.fr/drees/ouvrages.htm
* 86 Impact des recommandations de vaccination antipneumococcique par le vaccin conjugué heptavalent sur l'incidence des infections invasives à pneumocoque chez les enfants de moins de deux ans, InVS
http://www.invs.sante.fr/presse/2006/le_point_sur/vaccin_antipneumococcique/index.html
* 87 L'état de santé de la population en France en 2006 - DREES
http://www.sante.gouv.fr/drees/ouvrages.htm
* 88 L'état de santé de la population en France en 2006 - DREES
http://www.sante.gouv.fr/drees/ouvrages.htm
* 89 Cycle triennal d'enquêtes en milieu scolaire - InVS, BEH n°6, 13/02/2007
http://www.invs.sante.fr/beh/2007/06/beh_06_2007.pdf
* 90 L'état de santé de la population en France en 2006 - DREES
http://www.sante.gouv.fr/drees/ouvrages.htm
* 91 L'état de santé de la population en France en 2006 - DREES
http://www.sante.gouv.fr/drees/ouvrages.htm
* 92 Cycle triennal d'enquêtes en milieu scolaire - InVS, BEH n°6, 13/02/2007
http://www.invs.sante.fr/beh/2007/06/beh_06_2007.pdf et « Indicateurs de suivi de l'atteinte des 100 objectifs du rapport annexé à la loi du 9 août 2004 relative à la politique de santé publique » pour les données 2001
http://www.sante.gouv.fr/htm/dossiers/losp/rapport_indicateurs_drees.pdf
* 93 Dossier de presse de l'Assurance Maladie sur la campagne ROR, 11/2006
* 94 Beytout J., Denis F., Allaert F.A., Description du statut vaccinal de la population adulte française, Médecine et maladies infectieuses 32 (2002) 678-688
* 95 L'état de santé de la population en France en 2006 - DREES
http://www.sante.gouv.fr/drees/ouvrages.htm
* 96 Source : L'état de santé de la population en France en 2006 - DREES
http://www.sante.gouv.fr/drees/ouvrages.htm
* 97 Baudier F, Allemand H, Lancry PJ., Menaces sur la vaccination ?, Rev Epidemiol Sante Publique 2002; 50: 505-8
* 98 Rapport sur la levée de l'obligation vaccinale par le BCG chez les enfants - SFSP déc. 2006 http://www.sfpediatrie.com/upload/2/1313/RapportBCGVF.pdf
* 99 L'hépatite B en France : aspects épidémiologiques et stratégie vaccinale, D. Antona - InVS, journées 2006 de FMC Hépato-Gastro-Entérologie
* 100 Denis F., Berges P., Chastagner M., Delpeyroux C., Dépistage de l'AgHBs chez les femmes enceintes : quel taux de couverture ? Enquête en Haute Vienne 1999, BEH n°33, 22/07/2003
* 101 Description du statut vaccinal de la population adulte française, J. Beytout, F. Denis, F.A. Allaert, Médecine et maladies infectieuses 32 (2002) 678-688
* 102 Données du Guide des Vaccinations 2006 - INPES
* 103 Adolescent and Vaccination: Knowledge and perception in 5 European countries, Ipsos Santé, Sanofi Pasteur MSD, 2007
* 104 - Vaccins : la perception européenne homogène et positive d'un secteur, résultats de l'enquête, 2005, EVM, Psyma International Medical, 2004
http://www.leem-media.com/leem-image/leem/document/42.doc
* 105 Plus de détails sur les dépenses de prévention en France en annexe 11
* 106 source Eco-Santé OCDE 2005
* 107 « L'hépatite B en France : aspects épidémiologiques et stratégie vaccinale », D. Antona - InVS, présenté aux journées 2006 de FMC Hépato-Gastro-Entérologie
* 108 Levy-Bruhl et al, Central demyelinating disorders and hepatitis B vaccination: a risk benefit approach for the pre-adolescent vaccination in France. Vaccine 2002; 20: 2065-71.
* 109 Rapport du député Philippe Nauche, Commission d'enquête « campagne de vaccination de masse contre l'hépatite B », 2001
http://www.assemblee-nationale.fr/rap-reso/r3043.asp#P231_30844
* 110 Données du Guide des vaccinations 2006 - INPES
* 111 Entretiens CNAMTS et présentation de Mme Keters et du Dr. Lesselier, Journée nationale de la vaccination, 10/2006
* 112 Enquête Ipsos Santé et Sanofi Pasteur MSD «Adolescent and Vaccination: Knowledge and perception in 5 European countries», 2007
* 113 Dossier de presse de l'Assurance Maladie sur la campagne ROR, 11/2006
* 114 Enquête Ipsos Santé et Sanofi Pasteur MSD «Adolescent and Vaccination: Knowledge and perception in 5 European countries», 2007
* 115 Enquête sur la perception des vaccins, EVM, Psyma International Medical, 2004
* 116 Avis du CTV, relatif à la mise en place d'une vaccination contre les infections invasives à méningocoque C dans la commune de Barcelonnette (séance du 18 janvier 2007) http://www.sante.gouv.fr/htm/dossiers/meningite/avis_ctv_180107.pdf
* 117 Portail internet de la Haute-Vienne http://www.haute-vienne.pref.gouv.fr/
* 118 Vaccination contre les infections invasives à méningocoque dans le département de Seine Maritime, communiqué de la DGS, 1 er juin 2006
http://www.sante.gouv.fr/htm/actu/31_060601.htm
* 119 Compte rendu de la 2ème Séance du jeudi 22 février 2007, Assemblée Nationale http://www.assemblee-nationale.fr/12/cri/2006-2007/20070149.asp
* 120 Compte rendu de la séance du lundi 6 novembre 2006, Assemblée Nationale
http://www.assemblee-nationale.fr/12/cri/2006-2007/20070035.asp
* 121 Laboratoire de Ploufragan et Influenza aviaire : chiffres clés, 7 septembre 2006
http://www.afssa.fr/ftp/afssa/34478-37143.pdf
* 122 Rapport fait au nom de la mission d'information sur la grippe aviaire : mesures préventives - Jean-Marie LE GUEN, Jean-Pierre DOOR
http://www.assemblee-nationale.fr/12/rap-info/i2833-tIII.asp
* 123 Grippe aviaire, la mobilisation des entreprises du médicament - LEEM
http://www.leem-media.com/leem-image/leem/document/803.pdf
* 124 LOI n° 2004-806 du 9 août 2004 relative à la politique de santé publique
* 125 Texte colligé par les soins de Nadine Neulat, Chef du bureau de l'action sanitaire et sociale et de la prévention, Direction générale de l'enseignement scolaire (DGESCO)
* 126 Site Internet de l'Institut Pasteur, http://www.pasteur.fr/
* 127 Site Internet de l'INSERM http://www.inserm.fr/fr/
* 128 Guide des vaccinations 2006 - INPES
* 129 Rapport du HCAAM (Haut Conseil Pour L'avenir De L'assurance Maladie) du lundi 15 novembre 2004 « Assurance-Maladie et prévention : pour un engagement plus efficient de tous les acteurs »
* 130 Cash et alii, Rapport Thalès-Cemka pour la direction de la sécurité sociale, 2001
* 131 http://www.ump.assemblee-nationale.fr/article.php3?id_article=6549







