II. UNE CRISE PROFONDE DU MODÈLE DE RESSOURCES HUMAINES EN EHPAD : L'URGENCE D'UN NOUVEAU SOUFFLE
A. LES DÉPENSES DE PERSONNEL EN EHPAD : PRESSION BUDGÉTAIRE ET MODALITÉS DE FINANCEMENT PARFOIS INADÉQUATES
1. Les dépenses de personnel, premier poste budgétaire
La tripartition des sections tarifaires des Ehpad engendre une certaine complexité de la gestion budgétaire des établissements, notamment au regard des dépenses de personnel , qui mobilisent 89 % de leur budget 12 ( * ) . Outre la pluralité des financeurs, il leur faut également tenir compte des modalités de financement qui diffèrent selon le statut de l'établissement (public, privé non lucratif, privé commercial). Un établissement public doit en effet prendre en compte l'évolution du point d'indice.
Les circulaires budgétaires établissent systématiquement un taux de progression de la masse salariale des personnels rémunérés sur la section soins. Ce taux prend compte de l'effet « glissement, vieillesse et technicité ». Il s'élevait en 2016 à 0,84 % et en 2017 à 1,07 % , dénotant donc un effort indéniable en faveur de l'embauche de personnel, même si l'on peut également y voir l'effet du vieillissement général du personnel travaillant en Ehpad.
Il conviendra également d'évaluer à partir de l'exercice 2019 les mesures contenues dans la loi de finances et la loi de financement de la sécurité sociale pour 2018, qui substituent au crédit d'impôt compétitivité emploi (pour les Ehpad privés commerciaux) et au crédit d'impôt sur la taxe sur les salaires (pour les Ehpad privés non lucratifs) une baisse pérenne de la cotisation patronale maladie de 6 % pour les salariés dont la rémunération n'excède pas 2,5 Smic.
2. Une interrogation sur l'adéquation entre ressources et emplois : les doutes soulevés par le Pathos moyen pondéré
On a précédemment vu que l'intervention des deux financeurs publics des structures d'hébergement (assurance maladie et conseil départemental) était déterminée par le calcul de deux dotations globales, elles-mêmes fondées sur les outils Pathos et Aggir. Ces deux outils ont été conçus de manière à décrire les besoins de la personne âgée dépendante de la façon la plus précise possible ; votre rapporteur s'interroge toutefois sur leur capacité à intégrer, dans la description des besoins, la traduction de ces derniers en équivalents temps plein (ETP) requis pour les satisfaire . Autrement dit, si votre rapporteur ne doute pas de la pertinence des deux outils d'analyse - Aggir et Pathos - mis au point pour décrire les besoins des résidents, il lui paraît nécessaire de questionner l'efficacité des indicateurs statistiques qui en sont dérivés - GMP et PMP - et qui guident la décision tarifaire.
À cet égard, le GMP ne semble pas poser de difficulté particulière. Les dix « variables discriminantes » de l'autonomie corporelle et mentale de la personne 13 ( * ) sont codées par les équipes départementales en fonction du degré d'accompagnement requis pour leur accomplissement (la personne y parvient-elle totalement seule ? partiellement seule ? ou totalement aidée ?). L'élaboration du codage Aggir, en exprimant le besoin de la personne en « unités humaines d'accompagnement », semble donc assurer de manière satisfaisante la correspondance de ce besoin avec les ETP nécessaires pour le couvrir .
Un doute subsiste cependant pour l'outil Pathos. Ce dernier fonctionne selon une modélisation en trois étapes. À chaque dysfonctionnement pathologique, prélevé parmi un choix de 49 cas cliniques, correspond un des douze profils de soins, appelés également stratégie thérapeutique 14 ( * ) . Chaque couple état pathologique-profil de soin est ensuite renseigné dans l'algorithme Pathos, qui réalise une sommation pondérée des moyens requis dans huit postes de soins distincts 15 ( * ) . De l'avis de la majorité de la communauté gérontologique, l'outil Pathos parvient ainsi à évaluer avec pertinence l'ensemble des dimensions du soin que requiert un patient âgé dépendant, pris individuellement . Un problème se pose néanmoins dès qu'il s'agit de mesurer le soin collectif requis à l'échelle d'un établissement .
Passer de l'individuel au collectif nécessite en effet de mettre en place un indicateur agrégé et pondéré. Le Pathos moyen pondéré (PMP) est calculé comme la somme de l'ensemble des points de niveaux de soins dans les huit postes de soins pondérés par un coefficient variable selon les postes, le tout divisé par l'effectif de l'établissement. Il est capital de signaler que le critère pondéré du PMP est le poste de soins (c'est-à-dire le professionnel intervenant) et non l'état pathologique ou le profil de soins du résident . En conséquence, selon le guide d'utilisation Pathos de 2017 16 ( * ) , un même PMP « peut être une conjugaison très variable des niveaux de soins nécessaires dans les huit postes [de soins] et recouvrir, en matière de besoins et d'organisation, des réalités très différentes ».
|
L'introduction du PMP dans le calcul de la dotation globale de soins : une logique plus budgétaire que sanitaire Avant que ne soit introduit l'objectif de convergence tarifaire « globale » entre établissements pour le calcul de la dotation de soins, cette dernière leur était attribuée selon la logique d'un « plancher commun », appelée dotation minimale de convergence (Dominic) . Cette dotation minimale commune pouvait par la suite être augmentée par arrêté préfectoral. La Dominic était déterminée à partir du GMP, auquel s'ajoutait un nombre forfaitaire de points fonction du degré de médicalisation de l'établissement, l'addition des deux formant le GMPS. Ce dernier était par la suite multiplié par une valeur de point définie par circulaire ministérielle, puis par le nombre de résidents. Les dotations Dominic, soumises par ailleurs à des coefficients multiplicateurs variables, présentaient le triple écueil d'être rapidement exponentielles, de tarifer différemment des établissements similaires selon leur implantation territoriale, et surtout de tenir très imparfaitement compte du besoin en soins , uniquement exprimé de façon forfaitaire. Le souci d'une dotation médicalisée plus conforme aux besoins thérapeutiques réels s'est exprimé à partir de 2007 17 ( * ) , par l'introduction du référentiel Pathos dans son calcul. Néanmoins, compte tenu de la prise de conscience d'une dépense publique de plus en plus dégradée, la redéfinition d'une dotation médicalisée plus fidèle aux besoins en soins ne pouvait se penser en dehors d'une gestion plus contrainte des deniers publics . L'introduction du PMP tente de répondre à ce double impératif. Conçu à partir d'un référentiel Pathos décrivant les situations thérapeutiques des résidents, la pondération par le poste de soins vise à tenir compte de la contrainte financière que suppose la rémunération des différents personnels. Il est néanmoins permis de penser que les modalités de calcul du PMP l'aient davantage soumis à la logique budgétaire qu'à la logique sanitaire . |
Votre rapporteur souhaiterait que soit sérieusement envisagée l'hypothèse selon laquelle l'inadéquation de la dotation aux soins de plusieurs Ehpad soit une conséquence directe de l'intégration du PMP à son calcul. En effet, la communauté gérontologique reconnaît dans son ensemble l'intérêt scientifique de Pathos comme outil descriptif des pathologies individuelles mais conteste la pertinence du PMP comme déterminant de tarifications collectives . Selon une étude diligentée par la Cnamts 18 ( * ) , ancienne mais dont les résultats restent pertinents, « limiter le modèle Pathos au seul PMP appauvrit considérablement l'outil et ne permet pas d'évaluer la nature réelle qualitative des besoins, indispensable pour établir un projet d'établissement ».
|
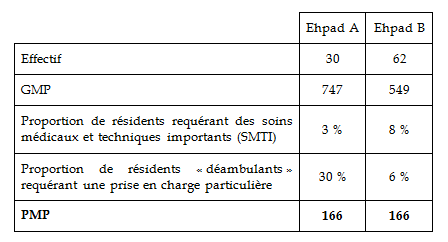
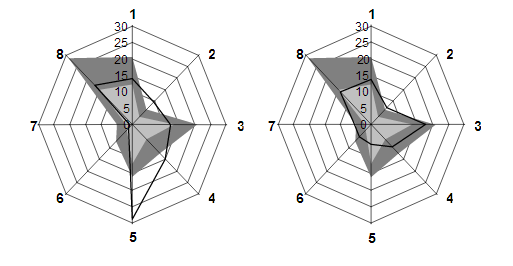
Un exemple de deux PMP identiques 19 ( * ) Prenons le cas de deux Ehpad présentant la population suivante : Bien que leur composition diffère sensiblement, les deux établissements affichent un niveau de PMP identique, qui se répartit entre les huit postes de soins selon les deux diagrammes en radar suivants. La structure étudiée y figure en trait plein , les deux zones grises désignant respectivement la moyenne du PMP des unités de soins de longue durée (gris foncé) et des Ehpad (gris clair) d'un échantillon prélevé en 2003. Les huit postes y sont numérotés ainsi : le médecin gériatre (1), le médecin psychiatre (2), l'infirmier (3), l'intervenant en rééducation (4), l'intervenant en psychothérapie (5), la biologie (6), l'imagerie médicale (7) et la pharmacie (8). L'examen de ces graphiques montre qu'à PMP égal, les besoins diffèrent fortement sur trois postes de soins : l'infirmier, l'intervenant en rééducation et l'intervenant en psychothérapie . La dotation globale de soins ne sera pas la même pour les deux établissements, puisqu'elle intègre également le GMP, mais elle risque de ne couvrir que très imparfaitement leurs besoins de ces trois personnels médicaux et paramédicaux spécialisés. |
L'élaboration de l'outil Pathos a donné lieu à la mise au point, en plus du PMP, d'un autre indicateur : le groupe de patients proches (GPP). Cet indicateur a pour objet de rassembler les résidents d'un établissement en fonction de leurs besoins thérapeutiques quantitatifs et qualitatifs. Répartis selon huit degrés 20 ( * ) , les GPP hiérarchisent les résidents d'un établissement en fonction de l'intensité thérapeutique requise par leur état . Il s'agit, contrairement au PMP, d'un outil descriptif de l'existant qui ne peut tel quel être utilisé pour orienter la décision tarifaire. Plusieurs études ont tenté de convertir le GPP en un indicateur tarifaire : le groupe homogène de services (GHS). À rebours du PMP, il s'agirait non plus de pondérer le niveau de soin requis par un coefficient appliqué à chacun des huit postes de soins, mais d' inverser la logique tarifaire en pondérant chacun des huit postes de soins par un coefficient appliqué à chaque GPP . La dotation globale de soins, calculée sur le fondement de ce nouvel indicateur, traduirait de façon bien plus fiable le besoin en ETP que suppose le profil de soins des résidents.
|
Proposition n° 6 : dans le calcul de la dotation globale de soins, substituer au PMP un indicateur statistique susceptible de mieux traduire en ETP les besoins thérapeutiques des résidents. |
3. La fongibilité des dépenses de personnel : entre opportunités et risques
a) Trois canaux financiers pour les dépenses de personnel
L'abondement du budget des Ehpad par trois financeurs distincts (ARS, conseil départemental, personne hébergée) a initialement conduit les pouvoirs publics à limiter les possibilités pour les gestionnaires d'établissements d'user indifféremment des trois formes de financement pour leurs dépenses de personnel. La position se défendait, en raison notamment du caractère spécifique de certains personnels, qui interdisait par exemple que le gestionnaire se serve de la dotation de soins pour des embauches autres que médicales. Néanmoins, l'absence totale de fongibilité entre sections tarifaires a été progressivement dénoncée comme privant l'établissement de l'agilité nécessaire dans la gestion de ses ressources humaines .
Le décret du 21 décembre 2016 a ainsi partiellement redéfini les postes de dépenses de personnel que les différentes sections tarifaires pouvaient financer, dans le sens d'une plus grande souplesse.
S'agissant de la section soins , l'article R. 314-166 du CASF énumère les charges de personnel suivantes : les « interventions du médecin coordonnateur, du personnel médical, de pharmaciens et d'auxiliaires médicaux assurant les soins, à l'exception des diététiciens », « concurremment avec les produits relatifs à la dépendance , les charges de personnel afférentes aux aides-soignants, aux aides médico-psychologiques et aux accompagnateurs éducatifs et sociaux (AS-AMP-AES) », enfin les « rémunérations ou honoraires versés aux infirmiers libéraux intervenant au sein de l'établissement ». Dans le cas où l'Ehpad a opté pour le tarif global , les produits de la section soins peuvent également couvrir les « rémunérations ou honoraires versés aux médecins spécialistes en médecine générale et en gériatrie et aux auxiliaires médicaux libéraux exerçant dans l'établissement ».
S'agissant de la section dépendance , l'article R. 314-176 du CASF dresse la liste des personnels suivants : « l'emploi de personnels affectés aux fonctions de blanchissage, nettoyage et service des repas [les agents de service hospitalier (ASH) ], concurremment avec les produits relatifs à l'hébergement », « concurremment avec les produits relatifs aux soins , les charges de personnel afférentes aux aides-soignants, aux aides médico-psychologiques et aux accompagnateurs éducatifs et sociaux » et « l'emploi de psychologues ».
S'agissant enfin de la section hébergement , l'article R. 314-179 du CASF, outre les charges concurrentes avec la section dépendance, lui fait assumer les « charges relatives à l'emploi de personnel assurant accueil, l'animation de la vie sociale, l'entretien, la restauration et l'administration générale ». L'article R. 314-180 précise par ailleurs que « le tarif journalier moyen afférent à l'hébergement ne peut pas prendre en compte les charges relevant exclusivement des forfaits globaux relatifs aux soins et à la dépendance ».
|
Financeur |
|||
|
Soins |
Dépendance |
Hébergement |
|
|
Personnel médical, pharmacien et auxiliaires médicaux |
X |
||
|
Infirmiers libéraux |
X |
||
|
AS-AMP-AES |
X 21 ( * ) |
||
|
Psychologues |
X |
||
|
ASH (blanchissage, nettoyage et service des repas) |
X 22 ( * ) |
||
|
Accueil, animation de la vie sociale, entretien, restauration |
X |
||
b) Le poste d'aide-soignant : un rapprochement nécessaire des dépenses de personnel de la section soins et de la section dépendance
La restriction posée par l'article R. 314-180, explicitée exclusivement pour les produits de la section hébergement, donne à penser que le pouvoir réglementaire laisse la porte ouverte à des opérations de fongibilité accrue entre les sections soins et dépendance, et notamment pour les dépenses en AS-AMP-AES, qu'elles financent concurremment . Votre rapporteur accueille d'autant plus favorablement l'introduction de cette souplesse que les tâches des AS-AES sont susceptibles, selon le profil des résidents, de comporter des éléments plus ou moins importants de soins ou d'aide à l'autonomie.
L'étude nationale de coûts 23 ( * ) menée en 2015 par l'Agence technique de l'information sur l'hospitalisation (Atih) sur un échantillon de 68 établissements se montre à cet égard particulièrement éclairante. L'étude se penche notamment sur quatre cas d'établissements distincts : les résidents présentent un état de santé stable et un niveau de dépendance faible (cas A), un niveau de santé stable et un niveau de dépendance élevé (cas B), un niveau de santé fragile et des pathologies psychiatriques qui n'entament pas leur autonomie (cas C), un niveau de santé fragile et un confinement au lit qui entraîne une dépendance élevée (cas D).
|
Cas A |
Cas B |
Cas C |
Cas D |
|
|
Part du coût du soin dans le prix de journée |
23,4 % |
19,6 % |
25,6 % |
19,6 % |
|
Part du coût de l'aide à l'autonomie dans le prix de journée |
16,0 % |
35,7 % |
33,3 % |
33,9 % |
|
Part des infirmiers dans les dépenses de personnel |
10,9 % |
9,4 % |
11,5 % |
9,5 % |
|
Part des AS-AES dans les dépenses de personnel |
25,4 % |
44,7 % |
47,1 % |
44,0 % |
|
Part de l'activité des AS-AES consacrée au soin |
16,0 % |
12,0 % |
23 % |
18 % |
|
Part de l'activité des AS-AES consacrée à l'aide à l'autonomie |
56,0 % |
75,0 % |
> 56,0 % |
> 75,0 % |
Source : ENC Atih 2015 (les données en italique ont fait l'objet d'une extrapolation)
Le premier enseignement de ce tableau est la prépondérance du poste AS-AMP-AES dans les dépenses de personnel d'un Ehpad . Il constitue de toute évidence le vivier de personnel le plus important et, a fortiori , celui dont les tâches font l'objet des ajustements et des redéfinitions les plus sensibles selon le profil des publics accueillis. Les établissements recourent d'autant plus volontiers à la pluralité des compétences de ce poste que ce dernier est autant mobilisable sur les tâches de soins que celle d'aide à l'autonomie et que sa polyvalence est explicitement consacrée par la dualité de son financement.
On observe que les tâches des AS-AMP-AES varient considérablement selon le profil des résidents. Ils assument en proportion davantage de tâches de soins lorsque les résidents présentent un état de santé stable, et s'occupent en proportion davantage d'aide à l'autonomie lorsque les résidents présentent un état de santé fragile, conséquence de la mobilisation plus importante de l'infirmier. Il est néanmoins important de signaler que l'aggravement de l'état de santé du résident se traduit pour l'AS-AMP-AES par un déchargement relatif de ses tâches de soins de moindre ampleur que l'alourdissement de ses tâches d'aide à l'autonomie .
Votre rapporteur en déduit que le poste d'AS-AMP-AES, en plus d'être le plus représenté au sein des établissements, est indubitablement celui dont la charge de travail est la plus sensible aux besoins en soins et en aide à l'autonomie des résidents. Il lui paraît donc indispensable que l'agence régionale de santé et les conseils départementaux se saisissent de la souplesse nouvellement offerte par les articles R. 314-166 et R. 314-176 du CASF pour construire des clefs de répartition du financement des AS-AMP-AES variables par établissement selon le public accueilli .
Si l'on reprend les quatre cas exposés ci-dessus, on se rend compte que dans les cas A et C, l'aide-soignant consacre de 2,5 à 3,5 fois plus de son temps à l'aide à l'autonomie qu'aux soins, alors que dans les cas B et D, il consacre presque 6 fois plus de temps à l'aide à l'autonomie qu'aux soins. Afin que ces postes ne servent pas excessivement de variables d'ajustement budgétaire, il faudrait que la répartition de leur financement par les deux autorités tarifaires reflète ces proportions .
Les autorités pourraient profiter du Cpom pour inscrire cette nouvelle répartition propre à chaque établissement, avec clause de renégociation biannuelle pour tenir compte de la durée de séjour des résidents.
|
Proposition n° 7 : intégrer dans le Cpom de chaque établissement une clef de répartition du financement des postes d'AS-AMP-AES, tenant compte du profil du public accueilli. |
c) La restriction progressive de l'enveloppe fermée et le report sur les autres financeurs
De façon générale, le problème de la dépense de personnel n'est pas uniquement lié à la dualité organique des financeurs, mais également à la dualité des logiques de financement. En effet, les dotations de soins attribuées aux Ehpad par les ARS sont alimentées par la part médico-sociale de l'Ondam, c'est-à-dire par une enveloppe financière dont le montant est défini en amont de sa répartition (« enveloppe fermée »). La dotation de soins est, par conséquent, autant déterminée par l'expression d'un besoin thérapeutique en aval que la définition d'une enveloppe globale en amont.
L'importance des dépenses de soins relevant obligatoirement de l'enveloppe fermée a par ailleurs été accrue par les retouches successives apportées par le pouvoir réglementaire, qui ont augmenté les dépenses obligatoires relevant de la dotation de soins et diminué, par conséquent, celles qui restent à la charge des régimes obligatoires de base de l'assurance-maladie (dont l'enveloppe n'est pas fermée).
Initialement, les dépenses relevant du forfait global de soins étaient très succinctement évoquées : dans le cas du tarif global, « les rémunérations versées aux médecins généralistes et aux auxiliaires médicaux libéraux [...] ainsi que les examens de biologie et de radiologie et les médicaments » ; dans le cas du tarif partiel, « celles relatives au médecin coordonnateur [...] et aux infirmières ou infirmiers libéraux ». Le décret du 21 décembre 2016, en proposant une rédaction nouvelle de l'article R. 314-166 du CASF, étoffe les postes de dépenses relevant de ce forfait global. Restent à la charge des régimes obligatoires de base une liste de dépenses énumérées à l'article R. 314-167 du CASF, qui comprennent « les soins dispensés par des établissements de santé », les soins de dialyse, les soins de prothèses dentaires, les examens requérant de l'équipement lourd et les transports sanitaires.
Une modification importante est néanmoins intervenue antérieurement et introduite par un décret du 30 décembre 2015 24 ( * ) : le transfert de l'équipement médical des Ehpad des régimes obligatoires d'assurance-maladie au forfait global de soins. On a donc assisté au passage progressif de la majeure partie des dépenses de soins attribuées aux Ehpad au sein de l'enveloppe fermée de l'Ondam médico-social.
Par conséquent, les contraintes d'un financement fermé se reportent logiquement sur les deux autres financeurs (conseil départemental et personne hébergée), notamment par le biais des postes de dépenses cofinancés (AS-AMP-AES cofinancés par l'ARS et le conseil départemental et services de blanchissage et de nettoyage cofinancés par le conseil départemental et la personne hébergée).
Cette logique budgétaire, reposant sur la double dualité de financeurs et de mode de financement, accentue donc le risque de faire des postes de personnel cofinancés, par ailleurs au coeur de la mission des Ehpad, les variables d'ajustement de budgets sous contrainte . C'est ce risque, consubstantiel aux modes actuels de financement du grand âge, qui conduit votre rapporteur à formuler ci-dessous une proposition de refonte globale du financement de la dépendance.
* 12 Circulaire n° DGCS/SD5C/DSS/CNSA/2017/150 du 2 mai 2017 relative aux orientations de l'exercice 2017 pour la campagne budgétaire des établissements et services médico-sociaux accueillant des personnes handicapées et des personnes âgées.
* 13 La cohérence, l'orientation, la toilette, l'habillage, l'alimentation, l'élimination urinaire et fécale, les transferts, les déplacements à l'intérieur et à l'extérieur, la capacité à alerter.
* 14 Ils sont au nombre de douze. Ils comprennent la surveillance médicale épisodique (S), la surveillance médicale rapprochée (T), le soin psychiatrique (P), la rééducation (R) et le soin en phase terminale (M), chacun subdivisé en deux selon la gravité du cas. S'y ajoutent les soins locaux complexes et longs (CH) et les états non diagnostiqués (DG).
* 15 Ces huit postes de soins sont le médecin gériatre, le médecin psychiatre, l'infirmier, l'intervenant en rééducation, l'intervenant en psychothérapie, le biologiste, l'intervenant en imagerie médicale et le pharmacien.
* 16 CNSA, Le modèle « Pathos » , guide d'utilisation 2017.
* 17 Loi n° 2007-290 du 5 mars 2007 instituant le droit au logement opposable et portant diverses mesures en faveur de la cohésion sociale, article 56.
* 18 Cnamts, Étude Pathos sur l'échantillon « Ernest » 2001 , février 2003.
* 19 Cet exemple est tiré de l'étude ci-dessus.
* 20 Allant du GPP1 (pronostic vital en jeu au quotidien) au GPP8 (pathologies chroniques stabilisées).
* 21 Le décret du 21 décembre 2016 supprime toute référence à l'ancienne clef de répartition ( 70 % pour la section soins et 30 % pour la section dépendance ) qui ventilait les dépenses d'AS-AES.
* 22 De même pour la clef de répartition ( 30 % pour la section dépendance et 70 % pour la section hébergement ) qui ventilait les dépenses de blanchissage, nettoyage et service des repas.
* 23 Atih, Les coûts de prise en charge des résidents en Ehpad , 2015.
* 24 Décret n° 2015-1865 du 30 décembre 2015 relatif aux bénéficiaires et aux prestations de la protection universelle maladie et à la cotisation forfaitaire prévue à l'article L. 381-8 du code de la sécurité sociale, article 11.