Rapport n° 587 (2021-2022) de Mme Catherine DEROCHE , fait au nom de la CE Hôpital, déposé le 29 mars 2022
Disponible au format PDF (4,6 Moctets)
Synthèse du rapport (647 Koctets)
-
L'ESSENTIEL
-
I. MALAISE DES SOIGNANTS : RECONNAÎTRE
L'ENGAGEMENT, GARANTIR L'ATTRACTIVITÉ
-
II. L'HÔPITAL À BOUT DE SOUFFLE :
REDONNER LES MOYENS DE LA CONFIANCE
-
III. ENGORGEMENT DE L'HÔPITAL :
FLUIDIFIER LE SYSTÈME DE SOINS ET ASSURER UN JUSTE RECOURS À
L'HÔPITAL
-
I. MALAISE DES SOIGNANTS : RECONNAÎTRE
L'ENGAGEMENT, GARANTIR L'ATTRACTIVITÉ
-
LES PRINCIPALES RECOMMANDATIONS
-
AVANT-PROPOS
-
PREMIÈRE PARTIE
L'HÔPITAL EN CRISE : DES FACTEURS HUMAINS ET FINANCIERS
-
I. DES PROFESSIONNELS HOSPITALIERS SOUS TENSION
CROISSANTE
-
A. UNE USURE QUI FRAGILISE LES RESSOURCES HUMAINES
DE L'HÔPITAL
-
1. Une pression intense sur les services
hospitaliers
-
2. Une dégradation des conditions de
travail antérieure à la crise sanitaire et qui s'accentue
-
3. Une perte de sens dans leur travail ressentie
par nombre de personnels
-
4. Des revalorisations salariales significatives
qui n'ont pas fondamentalement redressé le moral des personnels
-
1. Une pression intense sur les services
hospitaliers
-
B. UN DÉFAUT DE MESURE ET DE SUIVI DES
RÉDUCTIONS CAPACITAIRES ET DES PÉNURIES EN PERSONNELS
-
A. UNE USURE QUI FRAGILISE LES RESSOURCES HUMAINES
DE L'HÔPITAL
-
II. UN NIVEAU DE FINANCEMENT PUBLIC ET DES
CAPACITÉS POURTANT AU-DESSUS DE LA MOYENNE EUROPÉENNE
-
A. DES DÉPENSES HOPISTALIÈRES PARMI
LES PLUS ÉLEVÉES DES PAYS EUROPÉENS
-
B. UN MAILLAGE TERRITORIAL DENSE
-
C. UN NOMBRE DE LITS EN DIMINUTION MAIS PLUS
ÉLEVÉ QUE LA PLUPART DES PAYS EUROPÉENS
-
D. DES EFFECTIFS HOSPITALIERS DONT L'AUGMENTATION
S'EST STABILISÉE
-
E. UNE PRISE EN CHARGE PAR LES FINANCEMENTS
PUBLICS PLUS ÉLEVÉE QUE POUR LES AUTRES DÉPENSES DE
SANTÉ
-
A. DES DÉPENSES HOPISTALIÈRES PARMI
LES PLUS ÉLEVÉES DES PAYS EUROPÉENS
-
III. UNE POLITIQUE TARIFAIRE ET UN MODE DE
RÉGULATION DES DÉPENSES HOSPITALIÈRES QUI ONT MIS LES
ÉTABLISSEMENTS EN DIFFICULTÉ
-
IV. UNE SITUATION FINANCIÈRE
CONTRASTÉE SELON LES TYPES D'ÉTABLISSEMENT, MAIS UN NOMBRE
ÉLEVÉ D'HÔPITAUX PUBLICS EN DÉFICIT
-
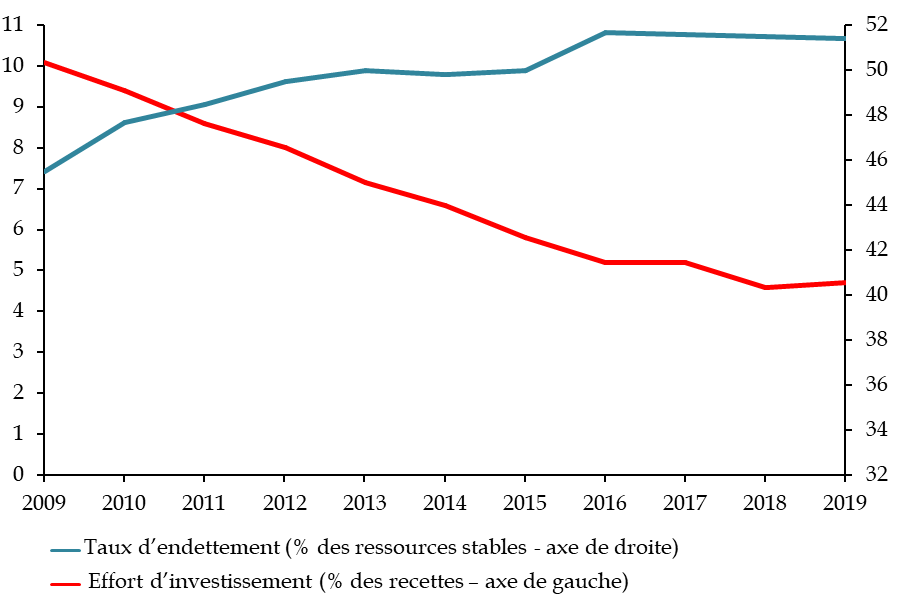
A. MALGRÉ UNE STABILISATION DE LA DETTE,
UNE SITUATION FINANCIÈRE DES HÔPITAUX PUBLICS QUI RESTE FRAGILE EN
RAISON DE LA CONCENTRATION DES DÉFICITS
-
B. UN SOLDE DES ESPIC EXCÉDENTAIRE, MAIS AU
PRIX D'UNE CONTRACTION DE L'EFFORT D'INVESTISSEMENT
-
C. UNE SITUATION FINANCIÈRE DES CLINIQUES
PRIVÉES POSITIVE, BIEN QU'HÉTÉROGÈNE
-
A. MALGRÉ UNE STABILISATION DE LA DETTE,
UNE SITUATION FINANCIÈRE DES HÔPITAUX PUBLICS QUI RESTE FRAGILE EN
RAISON DE LA CONCENTRATION DES DÉFICITS
-
I. DES PROFESSIONNELS HOSPITALIERS SOUS TENSION
CROISSANTE
-
DEUXIÈME PARTIE
FAIRE ET REDONNER CONFIANCE AUX ACTEURS HOSPITALIERS
-
I. REDONNER DE LA LIBERTÉ ET DE L'AUTONOMIE
AUX ÉQUIPES SOIGNANTES ET AUX ÉTABLISSEMENTS
-
II. REDONNER DE L'ATTRACTIVITÉ ET DU SENS
AUX MÉTIERS DU SOIN
-
A. FIDÉLISER ET ATTIRER MÉDECINS ET
SOIGNANTS DANS LES CARRIÈRES HOSPITALIÈRES
-
1. Des taux de vacance et de rotation qui
s'aggravent
-
2. Un effort globalement important sur les
rémunérations...
-
3. ... qui mérite encore des
ajustements
-
a) Une meilleure reconnaissance du travail de nuit
et de week-end
-
b) Un meilleur décompte et une meilleure
reconnaissance des heures supplémentaires
-
c) L'outre-mer : des problématiques
d'attractivité spécifiques à prendre en compte
-
d) Agir sur les écarts de
rémunération entre les praticiens du secteur public et du secteur
privé lucratif dans les spécialités où ils sont les
plus élevés
-
a) Une meilleure reconnaissance du travail de nuit
et de week-end
-
4. Renforcer la qualité de vie au
travail
-
5. Améliorer la formation initiale des
personnels soignants et renforcer leur accès à la formation
continue
-
1. Des taux de vacance et de rotation qui
s'aggravent
-
B. RENFORCER LA PRÉSENCE MÉDICALE ET
SOIGNANTE AUPRÈS DES PATIENTS
-
A. FIDÉLISER ET ATTIRER MÉDECINS ET
SOIGNANTS DANS LES CARRIÈRES HOSPITALIÈRES
-
III. ASSURER UN FINANCEMENT DURABLE DE
L'HÔPITAL ET UN ONDAM HOSPITALIER COHÉRENT AVEC LES BESOINS DE
SANTÉ
-
A. RECONNECTER L'ONDAM HOSPITALIER ET LES BESOINS
DE SANTÉ
-
B. SIMPLIFIER LE MODE DE FINANCEMENT DES
ÉTABLISSEMENTS
-
C. PRÉVOIR UN FINANCEMENT DURABLE ET
CONTINU DES INVESTISSEMENTS HOSPITALIERS
-
A. RECONNECTER L'ONDAM HOSPITALIER ET LES BESOINS
DE SANTÉ
-
I. REDONNER DE LA LIBERTÉ ET DE L'AUTONOMIE
AUX ÉQUIPES SOIGNANTES ET AUX ÉTABLISSEMENTS
-
TROISIÈME PARTIE
ASSURER LE JUSTE RECOURS À L'HÔPITAL DANS UNE ORGANISATION DES SOINS MIEUX COORDONNÉE
-
I. AMÉLIORER LE PARCOURS DES PATIENTS EN
DÉCONGESTIONNANT L'HÔPITAL ET EN LE DÉCLOISONNANT DE LA
MÉDECINE DE VILLE
-
A. STOPPER LA DÉGRADATION DE L'ACCÈS
AUX SOINS PRIMAIRES
-
B. RENFORCER LA PRISE EN CHARGE DES SOINS NON
PROGRAMMÉS PAR LA MÉDECINE DE VILLE POUR PRÉVENIR LA
SATURATION DES SERVICES D'URGENCE
-
1. Une prise en charge des soins programmés
en journée qui peut être encore renforcée
-
2. La revalorisation nécessaire de la
visite à domicile
-
3. Le service d'accès aux soins : un
outil prometteur, mais qui doit faire l'objet d'évaluations
précises avant d'envisager sa généralisation
-
4. Une couverture territoriale de la permanence
des soins ambulatoires qui peut être renforcée
-
5. Une articulation du SAS et de la PDSA qui doit
être différenciée selon les territoires
-
6. Une activité multi-sites des urgentistes
qui doit être favorisée pour une meilleure prise en charge des
soins urgents
-
1. Une prise en charge des soins programmés
en journée qui peut être encore renforcée
-
C. FLUIDIFIER LE PARCOURS DU PATIENT À
L'HÔPITAL ET POURSUIVRE LE DÉVELOPPEMENT DES ALTERNATIVES À
L'HOSPITALISATION COMPLÈTE
-
D. DÉCLOISONNER L'HÔPITAL ET LES
AUTRES ACTEURS DU PARCOURS DU PATIENT
-
A. STOPPER LA DÉGRADATION DE L'ACCÈS
AUX SOINS PRIMAIRES
-
II. ASSURER LES PRISES EN CHARGE
HOSPITALIÈRES AU PLUS PRÈS DES BESOINS DES PATIENTS
-
III. FÉDÉRER LES ACTEURS LOCAUX DE
SANTÉ POUR MIEUX RÉPONDRE AUX BESOINS SUR LES TERRITOIRES
-
I. AMÉLIORER LE PARCOURS DES PATIENTS EN
DÉCONGESTIONNANT L'HÔPITAL ET EN LE DÉCLOISONNANT DE LA
MÉDECINE DE VILLE
-
CONCLUSION
-
EXAMEN EN COMMISSION
-
LISTE DES PERSONNES ENTENDUES
PAR LA RAPPORTEURE
-
LISTE DES CONTRIBUTIONS ÉCRITES
-
LISTE DES DÉPLACEMENTS
-
CONTRIBUTIONS DES GROUPES POLITIQUES
N° 587
SÉNAT
SESSION ORDINAIRE DE 2021-2022
Rapport remis à M. le Président du Sénat le 29 mars 2022
Enregistré à la Présidence du Sénat le 29 mars 2022
RAPPORT
FAIT
au nom de la commission d'enquête (1) sur la
situation
de
l'
hôpital
et le
système
de
santé
en
France
,
Président
M. Bernard JOMIER,
Rapporteure
Mme Catherine DEROCHE,
Sénateur et Sénatrice
Tome I - Rapport
(1) Cette commission est composée de : M. Bernard Jomier , président ; Mme Catherine Deroche, rapporteure ; Mme Marie Mercier, MM. Jean Sol, Jean-Marc Todeschini , Mmes Jocelyne Guidez, Sonia de La Provôté, M. Dominique Théophile, Mmes Laurence Cohen, Véronique Guillotin, M. Pierre Médevielle, Mme Raymonde Poncet Monge , vice-présidents ; Mmes Marie-Christine Chauvin, Catherine Conconne, Florence Lassarade, M. Alain Milon, Mmes Annick Petrus, Nadia Sollogoub, M. Laurent Somon.
L'ESSENTIEL
À la demande du groupe Les Républicains, le Sénat a constitué une commission d'enquête sur la situation de l'hôpital et le système de santé en France.
À l'issue de près de quatre mois de travaux, la commission d'enquête appelle à redonner du souffle à l'hôpital en lui laissant davantage de liberté et d'autonomie dans son organisation , en lui attribuant des moyens proportionnés aux défis de santé actuels et en redessinant sa place au sein du système de soins .
I. MALAISE DES SOIGNANTS : RECONNAÎTRE L'ENGAGEMENT, GARANTIR L'ATTRACTIVITÉ
A. RÉMUNÉRATIONS ET COMPENSATION DES CONTRAINTES : UN SIGNAL NÉCESSAIRE MAIS NON SUFFISANT
1. Le Ségur : un palliatif conséquent et tardif qui aura généré déceptions et frustrations
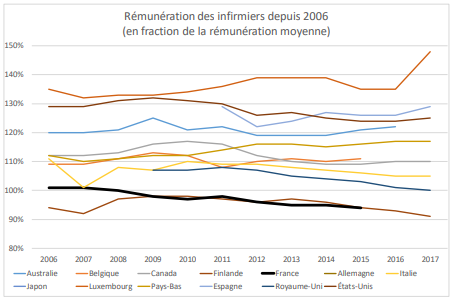
Lancées au lendemain de la première vague de covid-19 qui avait singulièrement mis à l'épreuve les hôpitaux et leur personnel soignant, les concertations du « Ségur de la santé » ont conduit à des revalorisations salariales dont chacun s'accorde à reconnaître l'ampleur sans précédent. Déjà prévues, pour certaines, en réaction au mouvement social de la fin 2019, elles sont pourtant apparues comme trop tardives au regard de l'ancienneté de la crise de l'hôpital. Elles ont cependant engagé un rattrapage par rapport aux pays comparables à la France, notamment pour les infirmiers dont la rémunération se situe en « queue de peloton ».
Le saupoudrage de ces mesures au fil des années 2020 à 2022 et leur extension sans réflexion d'ensemble et par à-coups aux « oubliés du Ségur » auront généré une amertume qui ne tarit pas . Des insatisfactions demeurent sur le champ des bénéficiaires et certains personnels - les praticiens en poste avant 2020 par exemple - se sentent peu pris en compte dans les priorités retenues.
Autre point d'insatisfaction légitime : le Ségur aura laissé de côté la compensation financière des sujétions inhérentes aux métiers hospitaliers .
2. Des contraintes mal reconnues : un dévouement qui ne peut être à toute épreuve
|
Indemnité compensatrice du travail de nuit des personnels non médicaux de la FPH 1 ( * ) depuis 2001 |
Le fonctionnement de l'hôpital repose encore trop souvent sur la bonne volonté des personnels et sur une morale du dévouement , voire du sacrifice, qui peut induire un contournement des obligations légales et réglementaires en matière de travail.
De ce point de vue, les heures supplémentaires et le temps de travail additionnel, d'usage très courant à l'hôpital, doivent être mieux pris en compte et encadrés, la permanence des soins hospitaliers revalorisée et les conditions d'indemnisation du travail de nuit et le week-end , fixées pour certaines il y a une vingtaine d'années, rehaussées et revues plus fréquemment pour tenir compte de l'évolution du coût de la vie.
B. AMÉLIORER LES CONDITIONS DE TRAVAIL ET REPENSER L'ORGANISATION DES CARRIÈRES
1. Renforcer la qualité de vie au travail des soignants et leur permettre de se concentrer sur le soin
Plus que les rémunérations insuffisantes ou les écarts de salaire entre secteurs public et privé, ce sont avant tout les conditions de travail dégradées qui génèrent une désaffection préoccupante à l'égard de l'hôpital et risquent de l'entraîner dans une spirale négative.
Face au sentiment de perte de sens, largement exprimé par les personnels, il est nécessaire de remettre le soin au coeur des métiers hospitaliers qui s'en sont trop éloignés faute de disponibilité suffisante pour s'y consacrer.
Vétusté des équipements, charge de travail excessive, mais surtout manque de temps médical et soignant auprès des patients sont autant de facteurs à l'origine d'un profond sentiment de perte de sens qui provoque des départs de personnels en cours de carrière .
S'agissant des territoires ultramarins, où le risque d'effritement de la ressource médicale hospitalière est encore plus prégnant, aucune suite n'a été donnée à l'annonce d'un « Ségur des outre-mer » par Olivier Véran en juillet 2020.
Cette situation doit être inversée, dans l'immédiat, par une redynamisation de la politique de qualité de vie au travail , avec la prise en compte des contraintes de logement et de garde d'enfants des personnels hospitaliers. Le développement d' outils numériques plus performants , le recours à des applications intelligentes et la délégation de tâches (prise de comptes rendus, codage des actes médicaux...) à des secrétaires médicales et des techniciens doivent libérer médecins et soignants de tâches chronophages et leur permettre de se concentrer sur le soin.
Les effectifs d'infirmiers et d'aides-soignants doivent être significativement renforcés afin d'améliorer les ratios « patients par soignant » . Des seuils critiques ajustés sur les activités des établissements devraient être définis et un mécanisme d'alerte mis en place lorsqu'ils sont atteints.
2. Repenser les carrières hospitalières au service du soin et des soignants
Si le nombre de postes vacants et le taux de rotation des personnels augmentent, c'est aussi en raison du manque de perspectives de carrière dans les hôpitaux .
Favoriser l'accès des personnels à la formation continue , développer les passerelles entre les professions sur la base d'une évaluation rigoureuse des compétences acquises, offrir des possibilités de reconversion aux personnels : autant de mesures nécessaires afin de donner aux professionnels expérimentés l'envie de rester à l'hôpital pour encadrer et former les jeunes générations de soignants dans le cadre d'un tutorat ou d'un compagnonnage qu'il convient de développer.
Une évaluation doit rapidement être menée sur la formation des personnels paramédicaux , notamment infirmiers . La sélection par Parcoursup est inadaptée et aboutit à trop d' abandons en cours d'études . Les maquettes de formation doivent être revues et adaptées aux exigences du métier pour remédier aux lacunes constatées chez certains diplômés.
Principales recommandations
Garantir une reconnaissance financière équitable et adaptée aux contraintes et sujétions spécifiques auxquelles sont soumis médecins et soignants hospitaliers
Redynamiser la politique de qualité de vie au travail , notamment en prenant en compte les contraintes de logement et de garde des enfants des personnels hospitaliers
Alléger la charge administrative des soignants en développant des outils numériques plus performants et interopérables et en optimisant la délégation de tâches aux secrétaires médicales et aux techniciens
Renforcer significativement le nombre d'infirmiers et d'aides-soignants et mettre en place un mécanisme d'alerte lorsque le ratio « patients par soignant » dépasse un seuil critique
Revoir la sélection et les maquettes de formation des élèves infirmiers et renforcer la formation continue , y compris par le tutorat, en l'inscrivant dans des perspectives de carrière plus motivantes (passerelles entre métiers, etc . )
II. L'HÔPITAL À BOUT DE SOUFFLE : REDONNER LES MOYENS DE LA CONFIANCE
A. DONNER DE LA LIBERTÉ ET DE L'AUTONOMIE AUX ACTEURS HOSPITALIERS
1. Une place mieux reconnue de la communauté médicale dans une gouvernance rééquilibrée
Loin d'une opposition stérile et caricaturale entre administrateurs et médecins, la bonne marche de l'hôpital repose sur un pilotage « médico-administratif » équilibré . L'expérience de la crise sanitaire a démontré la capacité des acteurs de terrain à prendre des initiatives conjointes et mener des actions rapides et efficaces.
Les récentes évolutions législatives vont dans ce sens, à travers un renforcement des compétences de la commission médicale d'établissement (CME) et de son président . Il faut désormais infléchir les pratiques en revivifiant le rôle des représentants des praticiens et personnels paramédicaux dans les instances de gouvernance et en dotant les présidents de CME des moyens matériels et humains pour exercer leurs prérogatives.
Il est indispensable de renforcer l' interaction entre les instances décisionnelles dans lesquelles siègent des acteurs médicaux - directoire et CME - et les services de soins et de donner un rôle accru à la commission des soins infirmiers.
Médicaliser la gouvernance et réconcilier les acteurs hospitaliers est une priorité pour donner un cap et des projets viables à l'hôpital.
Diversifier les profils de directeurs, intégrer des praticiens hospitaliers au sein de la direction des établissements les plus importants, comme à l'Assistance publique - Hôpitaux de Paris, peut renforcer la communauté d'approches et mêler les expériences et compétences dans le pilotage des hôpitaux.
2. De la souplesse et une plus grande proximité dans la gestion
Les hôpitaux publics doivent désormais pleinement tirer parti de la liberté d'organisation ouverte par la loi d'avril 2021. La constitution des pôles n'étant plus systématique, elle doit répondre à une réelle pertinence et ne pas faire écran aux relations entre services et instances dirigeantes.
• La réhabilitation du rôle du service est un facteur déterminant de mobilisation collective.
Elle doit surtout s'accompagner d'un pouvoir renforcé des équipes de soins sur les choix qui les concernent , en assurant une meilleure prise en compte de leurs projets et en accordant à celles qui le souhaitent une réelle marge d'autonomie. Le rôle du cadre de santé doit être renforcé ainsi que le binôme qu'il forme avec le chef de service .
L'expérience du centre hospitalier de Valenciennes démontre les bénéfices d'un fonctionnement plus ascendant , d'une forte implication des équipes médicales et soignantes et de circuits de décision plus courts et plus réactifs. Alors que les personnels ressentent un manque de proximité dans la gestion des établissements, les délégations de gestion méritent d'être fortement encouragées pour l'achat d'équipements courants, les petits travaux ou certains aspects de la gestion des ressources humaines.
Il est également nécessaire de débureaucratiser les relations entre les établissements et leurs tutelles , en allégeant et automatisant les processus de remontée d'information et en repositionnant les ARS sur un rôle d'accompagnement, et de simplifier les procédures de certification et d'accréditation .
B. APPORTER À L'HÔPITAL UN FINANCEMENT SAIN ET PÉRENNE
1. Un modèle de financement usé à rénover
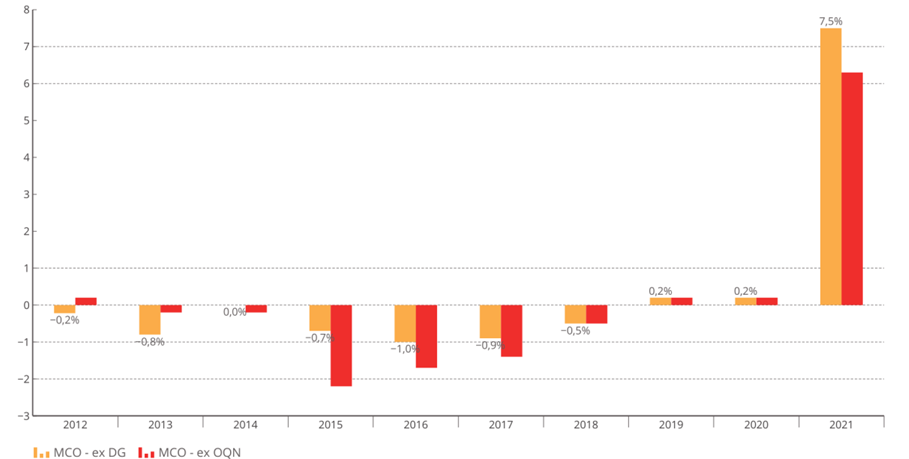
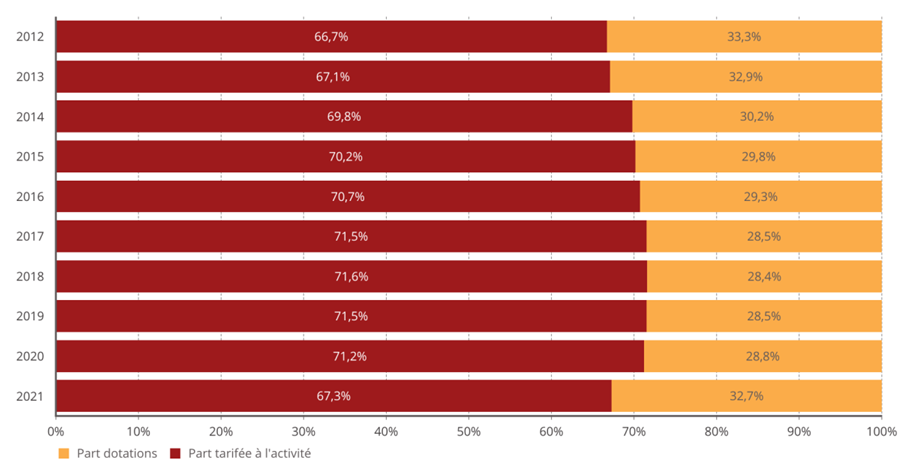
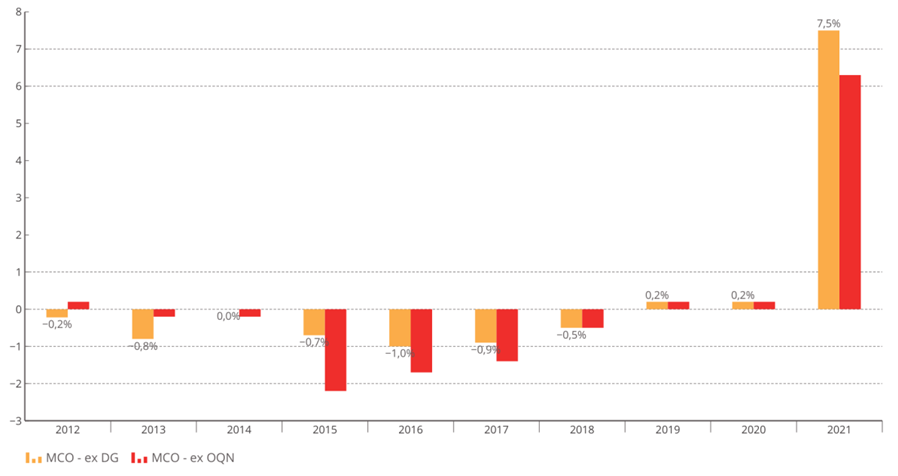
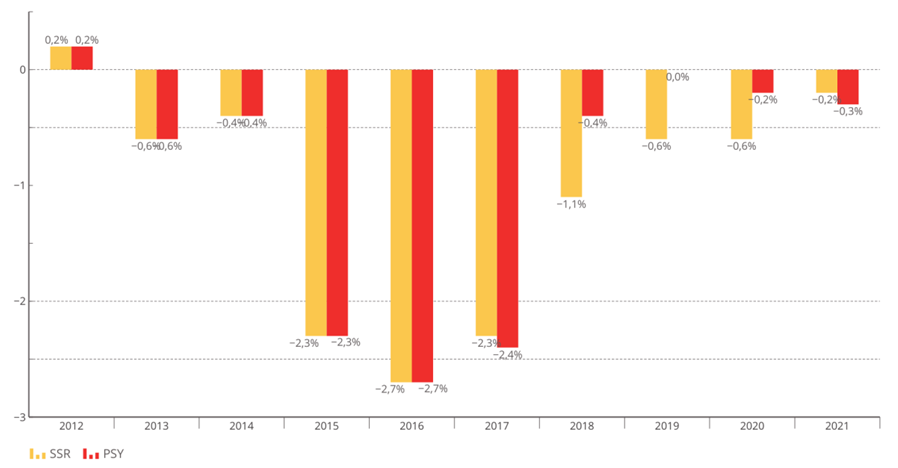
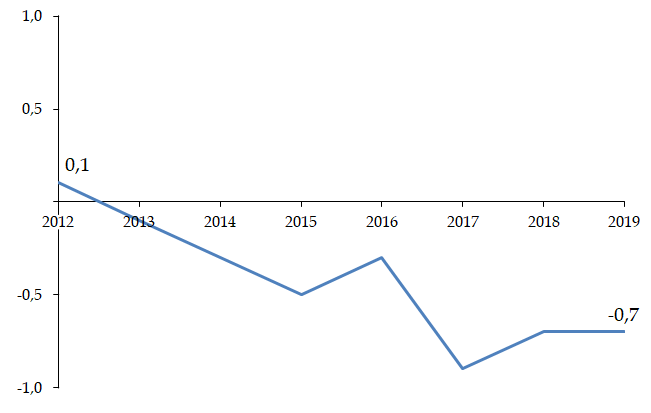
La bascule vers la tarification à l'activité (T2A) était une réforme nécessaire au début des années 2000, mais le modèle de financement actuel n'est plus adapté à la situation de l'hôpital ou aux défis de prises en charge plus complexes .
Les tarifs n'ont pas suivi l'évolution réelle des coûts pour les établissements et se sont réduits à un mécanisme de « point flottant » destiné à une régulation prix-volume . La T2A s'est écartée de la juste rémunération des charges de soins.
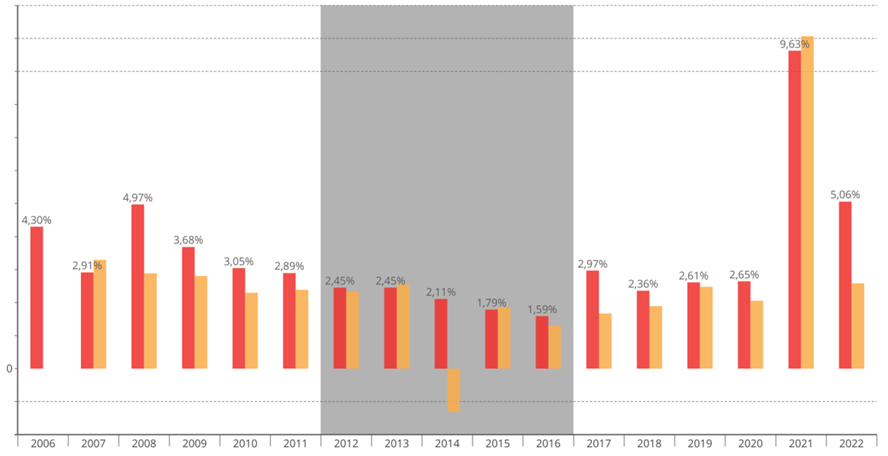
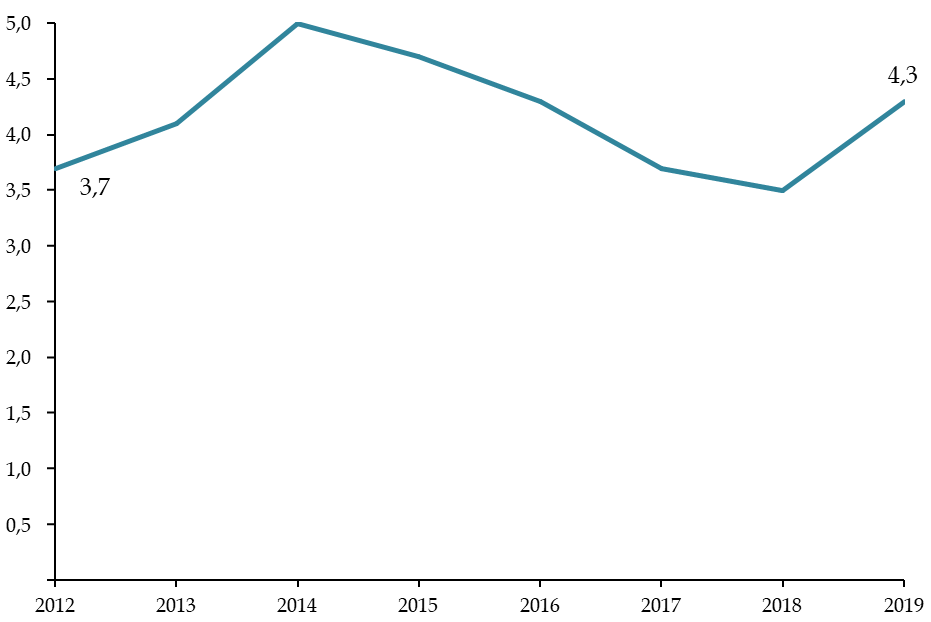
Évolution des tarifs MCO sur la décennie écoulée
Source : Commission d'enquête, d'après les chiffres transmis par le ministère des solidarités et de la santé
• La commission d'enquête estime nécessaire de tourner rapidement la page du « tout T2A » et d'accélérer l'expérimentation d'un nouveau modèle de financement des activités hospitalières du champ « médecine, chirurgie, obstétrique » (MCO) .
Si un lien entre financement et activité réelle de l'établissement doit demeurer pour ne pas revenir aux travers de l'ancienne dotation globale, il apparaît opportun d'assortir cet étage de financement de deux autres : l'un, qui doit rapidement monter en puissance, prenant la forme d'une « dotation populationnelle » liée aux besoins de santé identifiés pour le territoire et sa population ; l'autre, renforçant le financement à la qualité encore marginal.
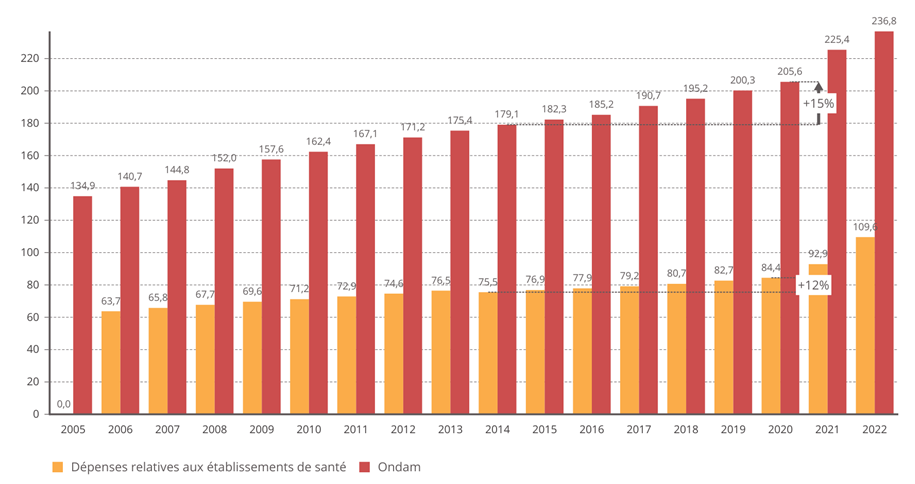
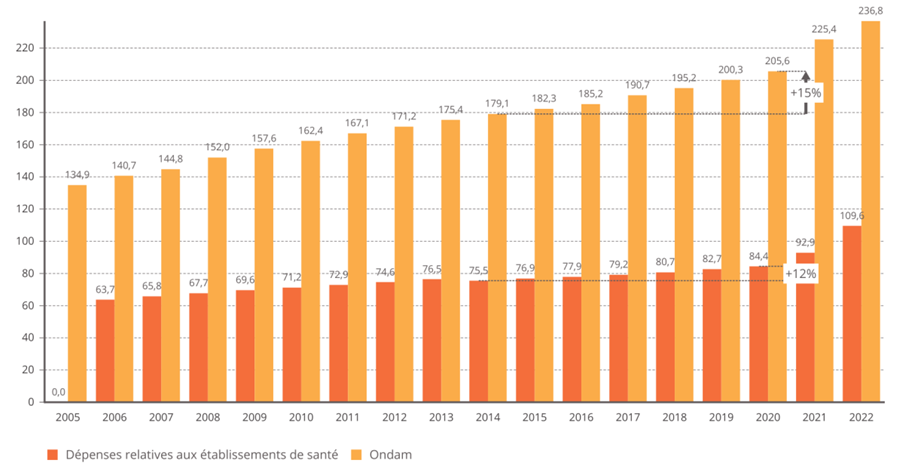
2. Une norme de dépenses qui ne permet pas de pilotage des moyens de l'hôpital
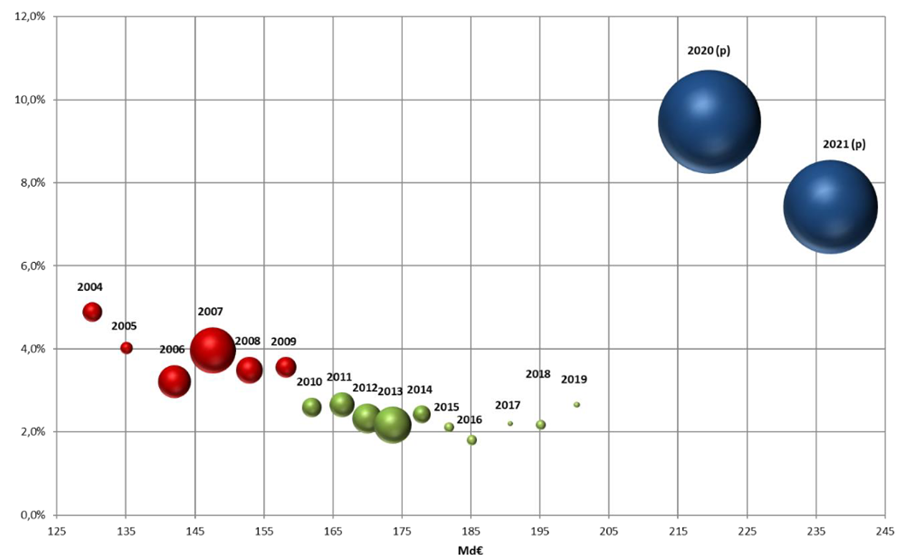
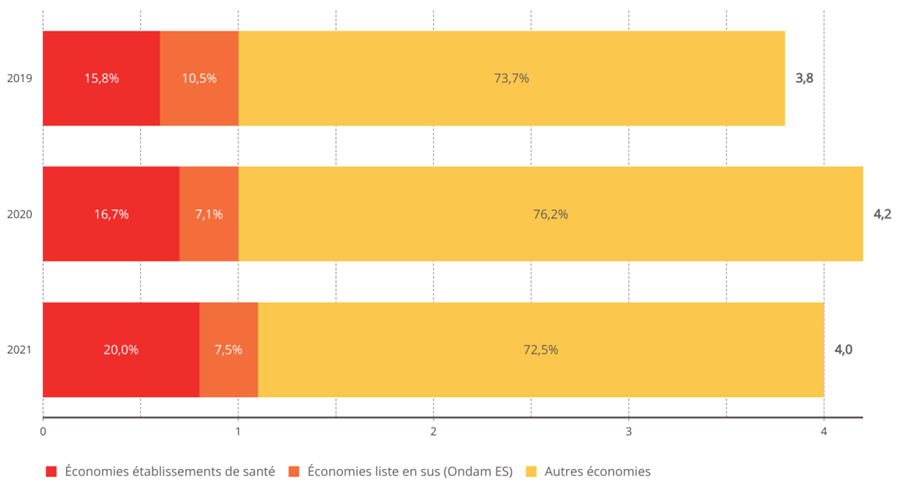
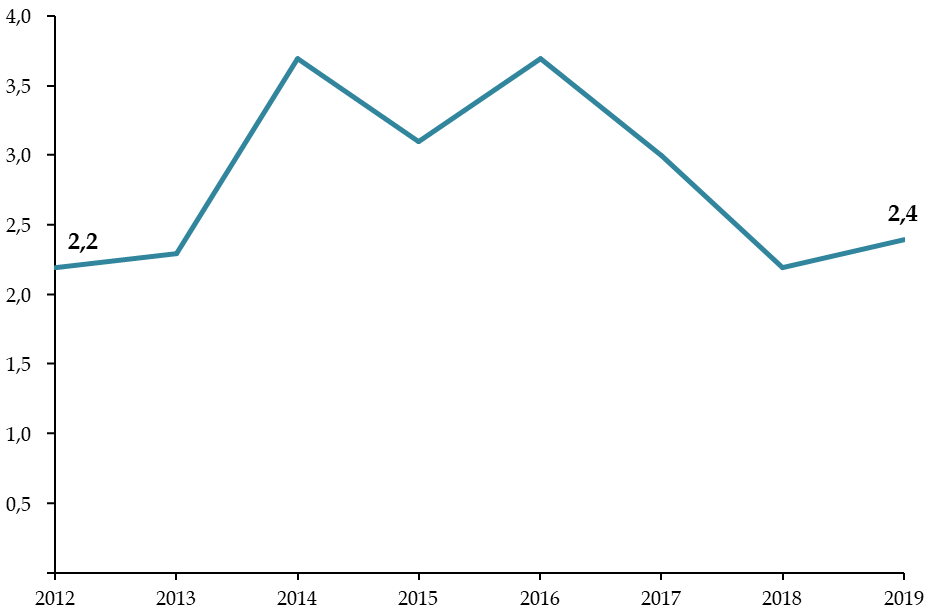
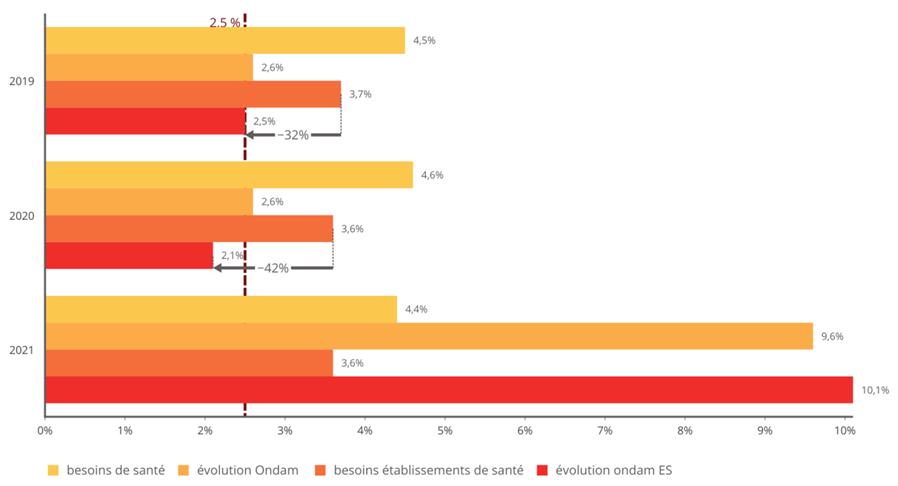
L'objectif national de dépenses d'assurance maladie (Ondam) a été respecté depuis 2010 au prix d'une rigoureuse gestion de l'Ondam « établissements de santé » marquée, à de rares exceptions près, par une sous-exécution sensible , quand l'Ondam « soins de ville » demeure très régulièrement dépassé, parfois de manière très importante.
Évolution de l'Ondam et du sous-objectif « établissements de santé »
(en milliards d'euros)
Source : Commission d'enquête, d'après les chiffres des PLFSS
Sans entrer dans une vaine concurrence entre Ondam de ville et Ondam hospitalier, la commission d'enquête souligne que c'est bien la construction de l'Ondam comme son découpage qui sont dysfonctionnels.
La construction de l'Ondam comme norme de dépenses avec la maîtrise de la dépense publique comme finalité doit être revue. Alors que le vote de l'Ondam est un élément structurant de l'examen annuel du projet de loi de financement de la sécurité sociale, il est déterminant de pouvoir mieux analyser les tendanciels d'évolution des besoins et dépenses et les économies demandées au système de santé .
• En particulier, le sous-objectif « établissements de santé » doit être plus finement appréhendé : l'Ondam hospitalier doit pouvoir être arbitré, notamment sur les volets de dotations, et les mesures de régulation attendues mieux éclairées .
3. Un financement heurté de l'investissement structurant à stabiliser
L'hôpital a été modernisé par à-coups au rythme des plans « Hôpital 2007 » ou « Hôpital 2012 ». L'investissement hospitalier a été divisé par deux en dix ans tout en restant confronté à un problème structurel de financement se soldant souvent par de l'endettement .
Le Ségur de la santé a prévu un soutien à l'investissement correspondant à l'équivalent de la reprise d'un tiers de la dette hospitalière, soit 13 milliards d'euros , auxquels s'ajoutent 6 milliards d'euros au titre du plan de relance . La complexité de la programmation, des échéancier et circuits de versement appellera un suivi extrêmement attentif du respect de ces engagements.
Alors que la commission d'enquête estime que le financement des investissements structurants ne peut ressortir des tarifs hospitaliers , au regard des situations hétérogènes et des besoins inégaux des établissements, il n'est pas viable d'attendre un plan spécifique par décennie pour impulser les investissements lourds comme un rattrapage toujours tardif. Sortir l'hôpital des tensions continues, c'est aussi lui donner un outil pérenne de financement de ses investissements structurants, par une ressource budgétaire dédiée.
Principales recommandations
Garantir un pilotage « médico-administratif » équilibré en revivifiant le rôle des représentants des praticiens et personnels paramédicaux dans les instances de gouvernance , en renforçant l'interaction entre celles-ci et les services de soins et en donnant un rôle accru à la commission des soins infirmiers
Décentraliser les décisions en développant les délégations de gestion au niveau des pôles et services et réaffirmer la place de référence du service dans l'organisation de l'hôpital
Débureaucratiser les relations avec les tutelles et simplifier les procédures de certification et d'accréditation
Faire évoluer de manière rapide le modèle de financement sur un triptyque activité-population-qualité et garantir une dynamique des tarifs hospitaliers cohérente avec l'évolution des coûts constatés. Dans l'attente, suspendre les baisses de tarifs et les mises en réserve
Redéfinir le découpage de l'Ondam et assurer sa construction sur la base des besoins de santé régulièrement documentés et de tendanciels et économies justifiés
Prévoir un outil pérenne de financement des investissements hospitaliers structurants
III. ENGORGEMENT DE L'HÔPITAL : FLUIDIFIER LE SYSTÈME DE SOINS ET ASSURER UN JUSTE RECOURS À L'HÔPITAL
A. DONNER PLUS DE COHÉRENCE AU PARCOURS DES PATIENTS
1. Revaloriser la médecine générale et la prise en charge des soins non programmés
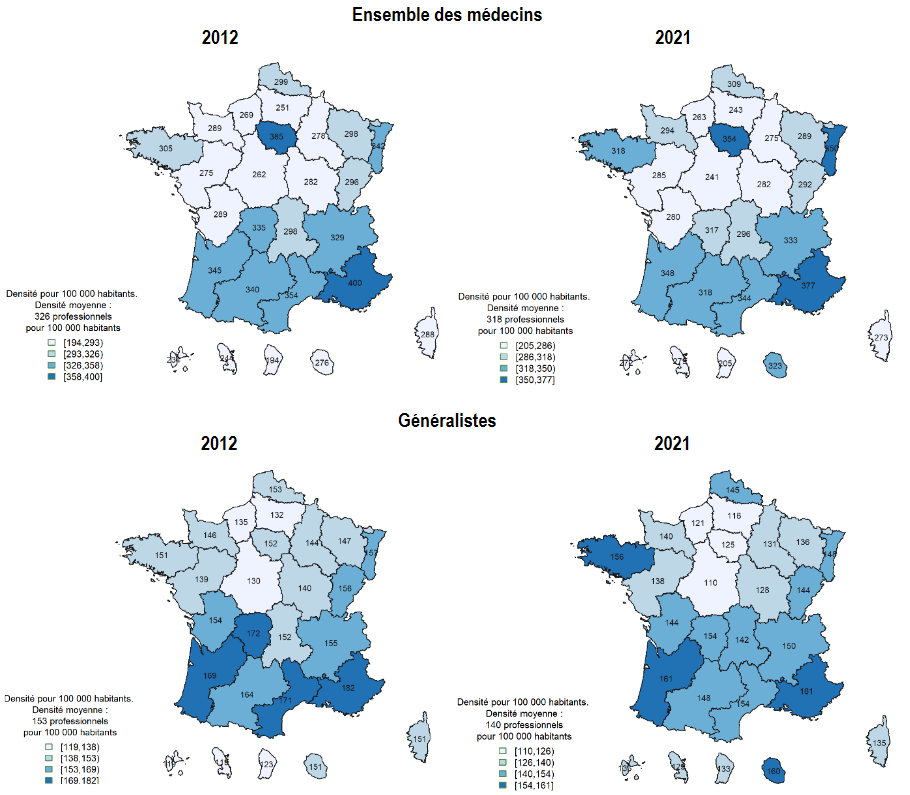
La saturation des services des urgences tient en partie aux difficultés de la médecine de ville à faire face à l'augmentation des besoins de santé de la population . Au cours de ces dernières années, l'accès aux soins primaires s'est dégradé : de 2015 à 2018, la part de la population vivant dans des zones sous-dotées en médecins généralistes est passée de 3,8 à 5,7 %. Quant aux effets de la suppression du numerus clausus , ils ne se feront sentir au mieux qu'à partir du début de la décennie 2030 , sans garantie de répartition équitable sur le territoire.
• Dans ce contexte, il est nécessaire de diversifier les efforts pour renforcer l'offre de soins primaires dans les zones sous-dotées , notamment par la mise en place d'une quatrième année d'internat qui s'y déroulerait en priorité et de libérer du temps médical en ville . À cette fin, les modalités d'exercice infirmier en pratique avancée doivent être repensées et le recours aux assistants médicaux facilité, notamment par l'allègement des exigences de formation.
La prise en charge des soins non programmés par la médecine de ville doit être renforcée . Intéressant dans son principe mais devant encore être évalué, le service d'accès aux soins ne saurait constituer une réponse unique aux difficultés des soins non programmés. Il est ainsi prioritaire de revaloriser les tarifs de la permanence des soins ambulatoires de manière ciblée, ainsi que les tarifs de la visite à domicile .
2. Raffermir le lien entre les services d'urgences et la médecine de ville
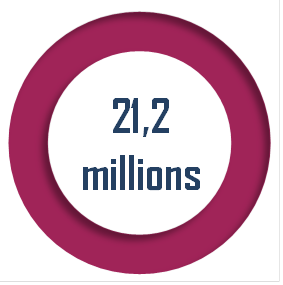
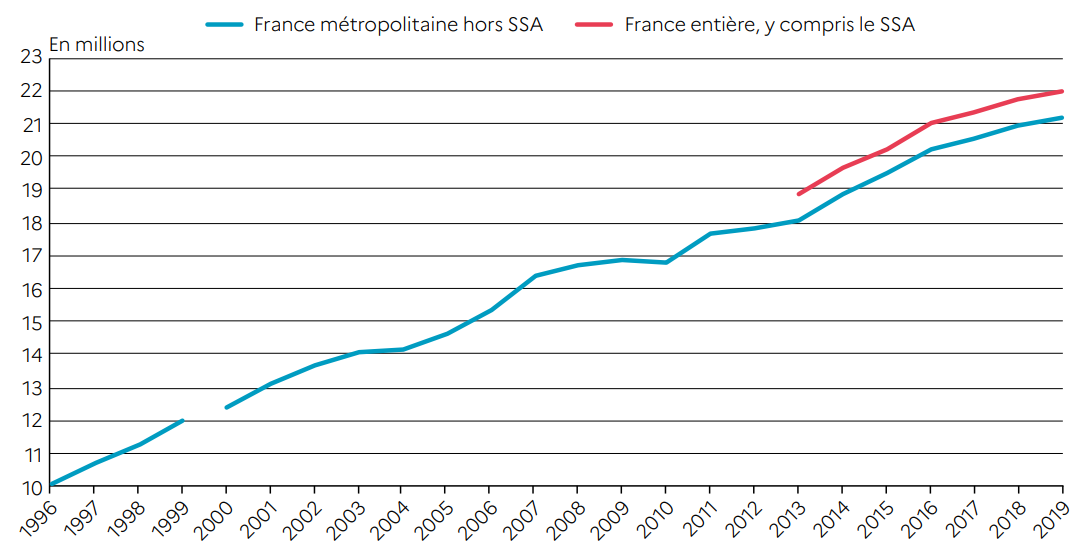
S'il est indispensable de mieux répondre aux besoins de santé en amont de l'hôpital, tout indique que la pression sur celui-ci va demeurer forte : le nombre de passages aux urgences est passé de 10,1 millions en 1992 à 21,2 millions en 2019.
• Le développement des maisons médicales de garde à proximité des services d'urgence et l 'expérimentation de consultations par un cabinet médical au sein même de ces services, en lien avec les CPTS, sont autant d'outils pour contribuer au désengorgement des urgences hospitalières.
L'aval des urgences doit également être pris en compte : il est fréquent que le besoin de lits en aval ne soit pas anticipé , allongeant le temps d'attente avant hospitalisation : les cellules de gestion des lits apparaissent une solution efficace.
Les cellules de coordination ville-hôpital ont aussi un rôle important à jouer, en organisant des filières d'admission directe des patients sans passage par les urgences et en préparant leur sortie d'hospitalisation en lien avec le médecin traitant : la commission d'enquête recommande ainsi leur mise en place systématique .
Enfin, les alternatives à l'hospitalisation doivent encore être développées : le recours à l'hospitalisation à domicile doit être amplifié.
B. REPENSER L'ORGANISATION DU SYSTÈME DE SANTÉ SUR LE TERRITOIRE
1. Répondre au besoin d'une santé de proximité de la population
Les groupements hospitaliers de territoire (GHT) n'ont pas encore produit de résultats probants en termes d'amélioration de l'organisation territoriale des soins hospitaliers . Leur bilan est contrasté : ceux qui sont parvenus à une vraie cohérence sont souvent ceux qui ont été le plus loin dans leur rapprochement .
• Si la commission d'enquête estime qu'il faut être plus incitatif dans la démarche intégratrice des GHT, celle-ci doit être fondée sur un principe de subsidiarité .
Alors que le GHT a permis de structurer l'offre publique, il peine encore à pleinement associer les établissements privés : l'intégration facilitée d'Espic pourrait être justifiée au titre de la cohérence du service public hospitalier.
Enfin, véritable opportunité de lien entre la ville et l'hôpital et de structuration du maillage local de l'offre hospitalière, les hôpitaux de proximité et leurs plateaux techniques doivent être confortés comme structures hospitalières de premier recours .
2. Donner plus d'autonomie aux acteurs de santé pour se coordonner
L' organisation territoriale de la santé est aujourd'hui à la fois complexe et conçue selon un mode trop uniforme . Le sentiment général des professionnels de santé est celui d'une certaine fatigue face à l'accumulation des normes législatives , si bien qu'il devient difficile de se repérer dans ce qui ressemble à un « maquis » institutionnel et administratif .
• Sans chercher à créer de nouvelles structures qui désorienteraient davantage les acteurs, une grande latitude doit être laissée à ceux-ci pour s'organiser, dans une logique d'une responsabilité populationnelle qui devra davantage impliquer les collectivités et les usagers .
L'enjeu est avant tout de favoriser la coordination des professionnels et des établissements de santé à partir de projets qui répondent à des besoins de santé mieux évalués et obéissant à une logique de terrain.
Principales recommandations
Rééquilibrer la répartition de la prise en charge entre ville et hôpital , en dégageant du temps médical en médecine de ville (développement du rôle des infirmiers de pratique avancée, recrutement d'assistants médicaux), en revalorisant la visite à domicile et en veillant à rendre attractive la participation de la médecine de ville au service d'accès aux soins
Soulager les services d'urgence par une meilleure collaboration avec les professionnels de ville, par le biais de structures conjointes et par un adressage facilité aux services compétents via les cellules de coordination ville-hôpital
Actualiser le cadre des groupements hospitaliers de territoires : revoir leur périmètre , approfondir leur gouvernance tout en respectant un principe de subsidiarité et permettre l' intégration d'établissements privés participant au service public hospitalier
Améliorer la structuration de l'offre de proximité , en s'appuyant sur un maillage d' hôpitaux de proximité et en facilitant la coordination des professionnels et des établissements de santé sur la base d'initiatives de terrain
Réunie le 29 mars 2022 sous la
présidence de Bernard Jomier
,
la commission d'enquête
a adopté le rapport
et les recommandations
présentées par Catherine Deroche, rapporteure, et en
a autorisé la publication sous la forme d'un rapport
d'information
.
LES PRINCIPALES RECOMMANDATIONS
Dans son rapport, la commission d'enquête a formulé près de 80 recommandations. Figurent ci-dessous ses principales propositions.
Malaise des soignants : reconnaître l'engagement, garantir l'attractivité
• Garantir une reconnaissance financière équitable et adaptée aux contraintes et sujétions spécifiques auxquelles sont soumis médecins et soignants hospitaliers
• Redynamiser la politique de qualité de vie au travail , notamment en prenant en compte les contraintes de logement et de garde des enfants des personnels hospitaliers
• Alléger la charge administrative des soignants en développant des outils numériques plus performants et interopérables et en optimisant la délégation de tâches aux secrétaires médicales et aux techniciens
• Renforcer significativement le nombre d'infirmiers et d'aides-soignants et mettre en place un mécanisme d'alerte lorsque le ratio « patients par soignant » dépasse un seuil critique
• Revoir la sélection et les maquettes de formation des élèves infirmiers et renforcer la formation continue , y compris par le tutorat, en l'inscrivant dans des perspectives de carrière plus motivantes (passerelles entre métiers, etc .)
L'hôpital à bout de souffle : redonner les moyens de la confiance
• Garantir un pilotage « médico-administratif » équilibré en revivifiant le rôle des représentants des praticiens et personnels paramédicaux dans les instances de gouvernance , en renforçant l'interaction entre celles-ci et les services de soins et en donnant un rôle accru à la commission des soins infirmiers
• Décentraliser les décisions en développant les délégations de gestion au niveau des pôles et services et réaffirmer la place de référence du service dans l'organisation de l'hôpital
• Débureaucratiser les relations avec les tutelles et simplifier les procédures de certification et d'accréditation
• Faire évoluer de manière rapide le modèle de financement sur un triptyque activité-population-qualité et garantir une dynamique des tarifs hospitaliers cohérente avec l'évolution des coûts constatés. Dans l'attente, suspendre les baisses de tarifs et les mises en réserve
• Redéfinir le découpage de l'Ondam et assurer sa construction sur la base des besoins de santé régulièrement documentés et de tendanciels et économies justifiés
• Prévoir un outil pérenne de financement des investissements hospitaliers structurants
Engorgement de l'hôpital : fluidifier le système de soins et assurer un juste recours à l'hôpital
• Rééquilibrer la répartition de la prise en charge entre ville et hôpital , en dégageant du temps médical en médecine de ville (développement du rôle des infirmiers de pratique avancée, recrutement d'assistants médicaux), en revalorisant la visite à domicile et en veillant à rendre attractive la participation de la médecine de ville au service d'accès aux soins
• Soulager les services d'urgence par une meilleure collaboration avec les professionnels de ville, par le biais de structures conjointes et par un adressage facilité aux services compétents via les cellules de coordination ville-hôpital
• Actualiser le cadre des groupements hospitaliers de territoires : revoir leur périmètre , approfondir leur gouvernance tout en respectant un principe de subsidiarité et permettre l'intégration d'établissements privés participant au service public hospitalier
• Améliorer la structuration de l'offre de proximité , en s'appuyant sur un maillage d' hôpitaux de proximité et en facilitant la coordination des professionnels et des établissements de santé sur la base d'initiatives de terrain
AVANT-PROPOS
À l'automne 2021, alors que le regain de l'épidémie de covid-19 entraîne la montée rapide d'une nouvelle vague d'hospitalisation pesant sur les hôpitaux, des chefs de service, des praticiens et soignants, des responsables hospitaliers alertent sur les tensions profondes dans de nombreux services et les réductions de capacités d'accueil par manque de personnel.
Celles-ci ne tiennent pas à des décisions administratives de diminution d'effectifs ou de fermeture de lits, mais à l'impossibilité de pourvoir des postes vacants en nombre croissant, en particulier d'infirmiers et de personnels paramédicaux. Les départs en cours de carrière s'accentuent, pour changer de mode d'exercice ou parfois même de métier, et les recrutements deviennent plus difficiles.
Il y a certainement là un effet de contrecoup et d'épuisement, alors que se prolonge depuis près de deux ans une crise sanitaire exceptionnelle au cours de laquelle les personnels hospitaliers ont énormément donné. Mais les facteurs du malaise et de la démotivation ressentis par beaucoup d'entre eux étaient bien antérieurs à cette crise. Ils s'étaient manifestés dès la fin de l'année 2019, justifiant l'élaboration d'un plan d'urgence pour l'hôpital.
Cette situation critique aux ressorts anciens a justifié la création par le Sénat, à l'initiative du groupe Les Républicains, d'une commission d'enquête sur la situation de l'hôpital et le système de santé.
Recours indispensable pour les soins les plus aigus ou les plus urgents, creuset de la formation et de la recherche médicales, l'hôpital constitue une richesse et un atout qu'il est nécessaire de préserver.
Il était donc essentiel, à travers cette commission d'enquête, de recueillir auprès de l'ensemble des acteurs concernés - responsables médicaux et administratifs d'établissements, médecins et soignants hospitaliers, professionnels des soins de ville, organismes publics et élus locaux - leurs constats et leurs propositions sur les difficultés actuelles du système hospitalier.
Celles-ci appellent des réponses fortes sur l'organisation et le fonctionnement des établissements de santé, mais également une réflexion plus globale sur la place de l'hôpital dans l'organisation du système de soins. Car si l'hôpital concentre un certain nombre de difficultés, c'est aussi en raison de défaillances ou de faiblesses plus générales dans l'accès aux soins et dans la coordination des moyens, hospitaliers ou non, pour assurer la bonne prise en charge des patients.
*
* *
La commission d'enquête s'est constituée le 2 décembre 2021. En trois mois, elle a entendu en réunion plénière près d'une cinquantaine de personnalités ou d'organisations. Une quarantaine de personnalités ou d'organisations ont également été entendues lors d'auditions organisées par la rapporteure. Enfin, une délégation de la commission d'enquête s'est rendue dans trois établissements de types différents.
Dans le temps qui lui était imparti, la commission d'enquête n'a pu aborder l'ensemble des questions, extrêmement vastes, influant de manière directe ou indirecte sur la situation de l'hôpital.
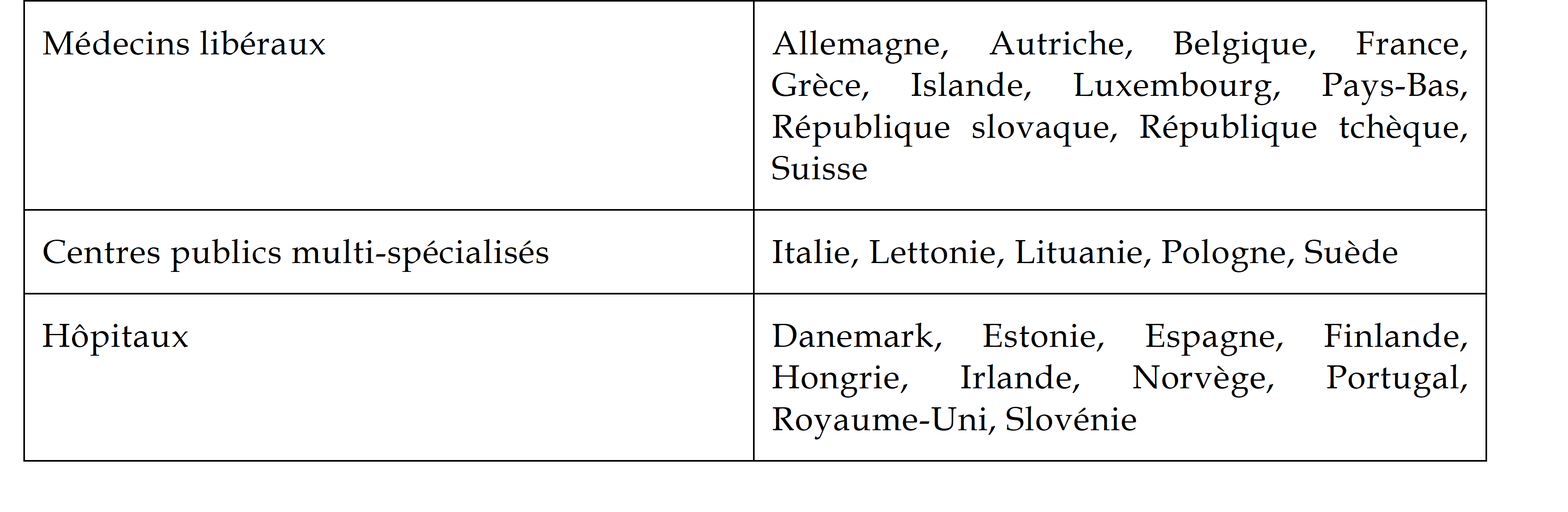
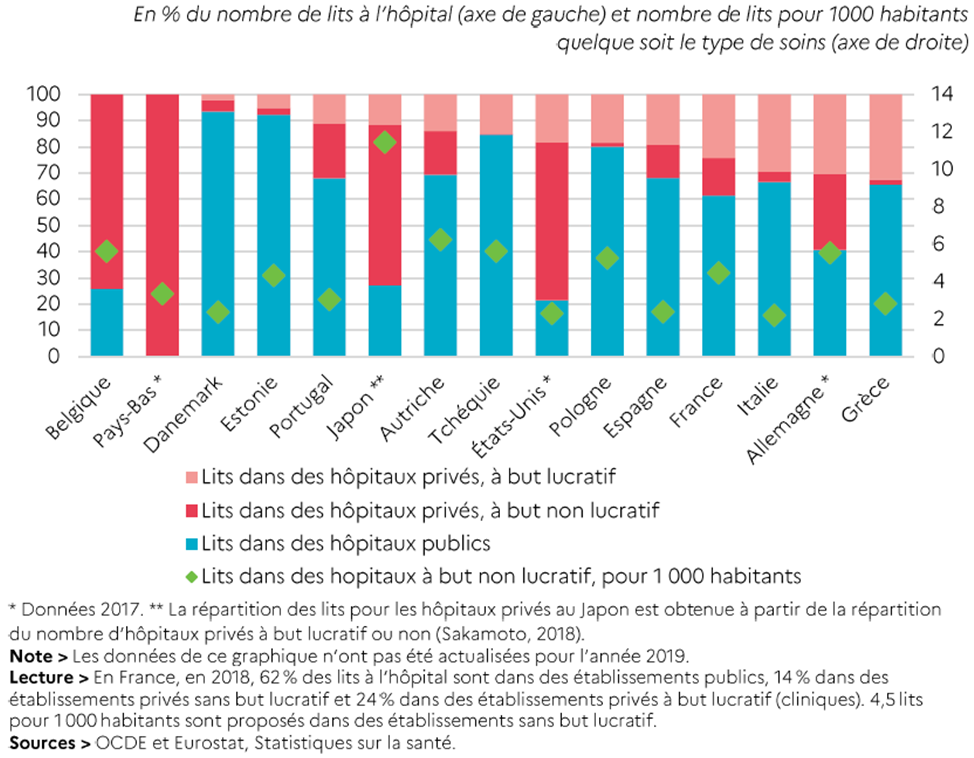
Ainsi, alors que la psychiatrie connaît actuellement de grandes difficultés, la commission d'enquête ne pouvait mener de manière approfondie l'analyse qu'appelle ce pan important de l'activité hospitalière. Elle s'est essentiellement concentrée sur l'hospitalisation « générale » - médecine, chirurgie, obstétrique - bien que le secteur hospitalier ne se réduise pas à ces activités. Son travail a porté en priorité sur l'hôpital public, qui représente la majorité de l'activité et des personnels et assure le maillage territorial le plus dense, même si elle a abordé des problèmes communs à tous les établissements.
La commission a entendu des acteurs des soins de ville, sous l'angle de leurs relations et de l'articulation de leur rôle avec l'hôpital, mais l'organisation des soins primaires, elle aussi en difficulté, qu'il s'agisse des médecins ou des personnels paramédicaux, dépassait le champ assigné à la commission d'enquête.
*
* *
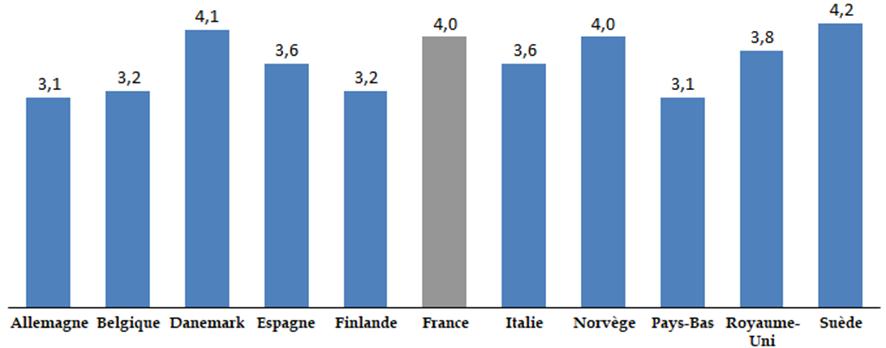
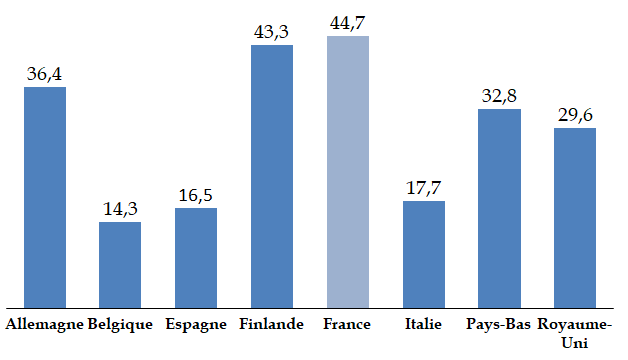
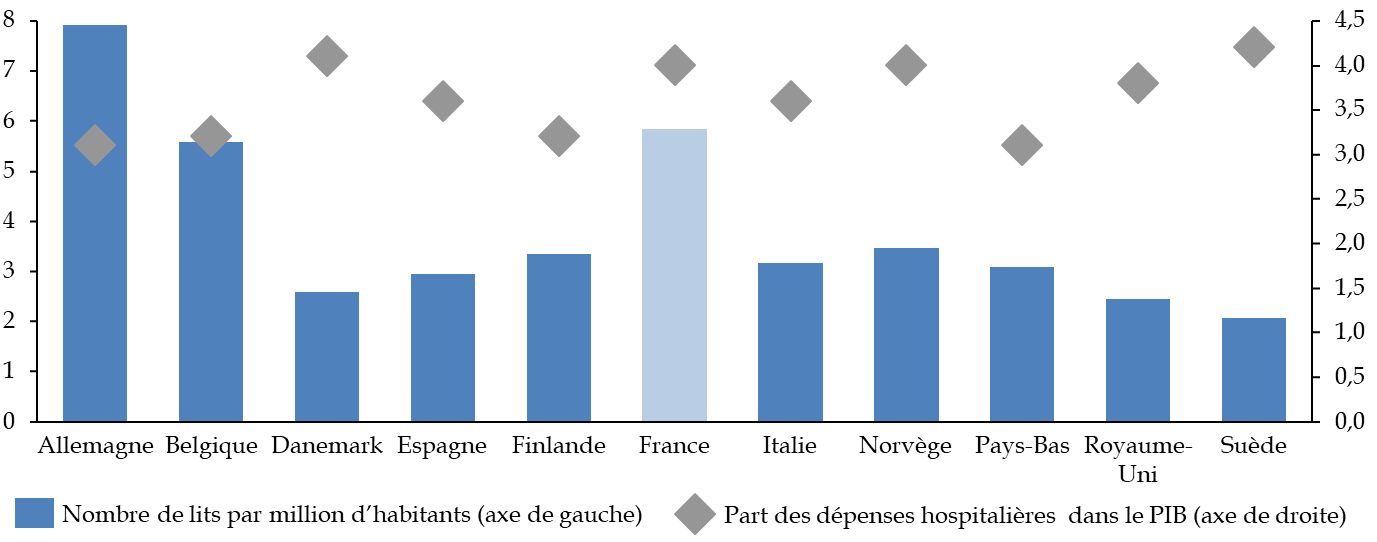
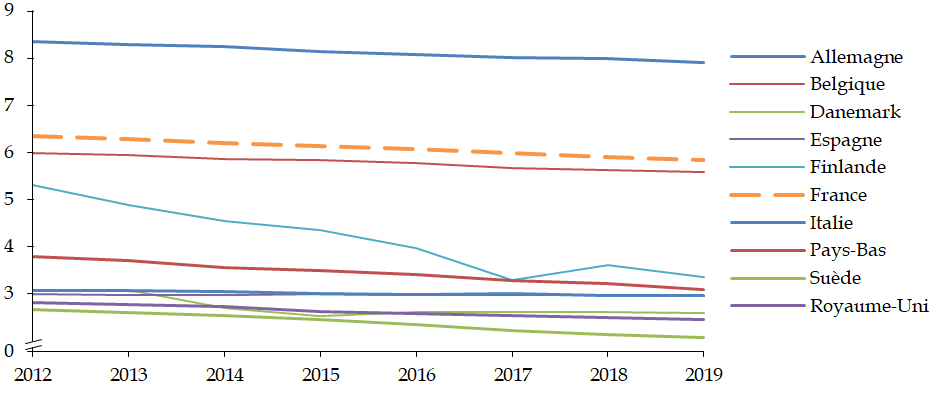
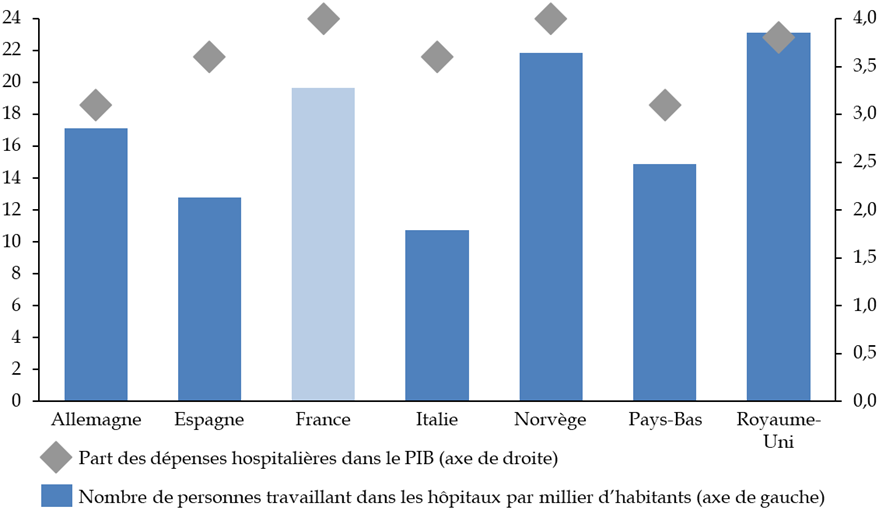
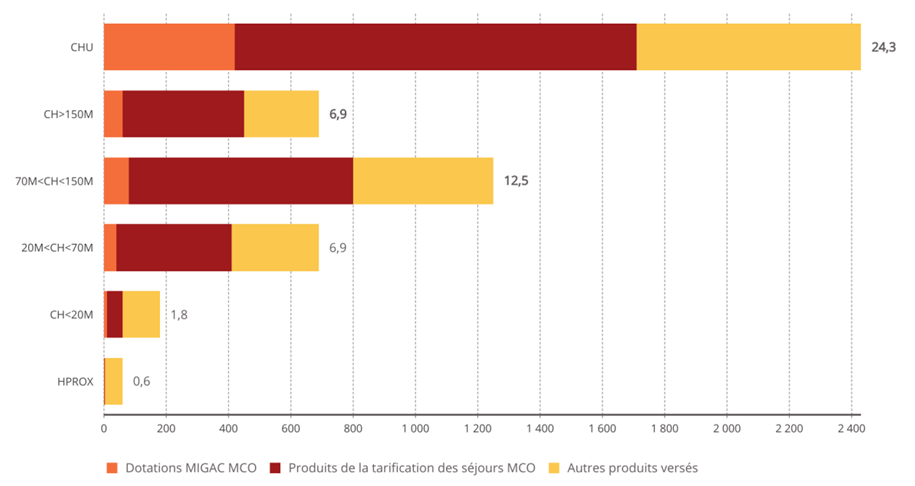
Les travaux de la commission d'enquête lui ont tout d'abord permis, à travers le recueil d'un ensemble très riche de témoignages d'acteurs hospitaliers, de mesurer les tensions croissantes et l' usure qui fragilisent aujourd'hui les ressources humaines de l'hôpital , et cela même alors que notre pays lui consacre des moyens plutôt supérieurs à la moyenne européenne. Les modalités mises en oeuvre au cours de la décennie 2010 pour répartir entre les hôpitaux les ressources qui leur étaient assignées ont mis les établissements en difficulté et dégradé leurs capacités d'investissement , avec des conséquences sur la modernisation des équipements et de l'environnement de travail.
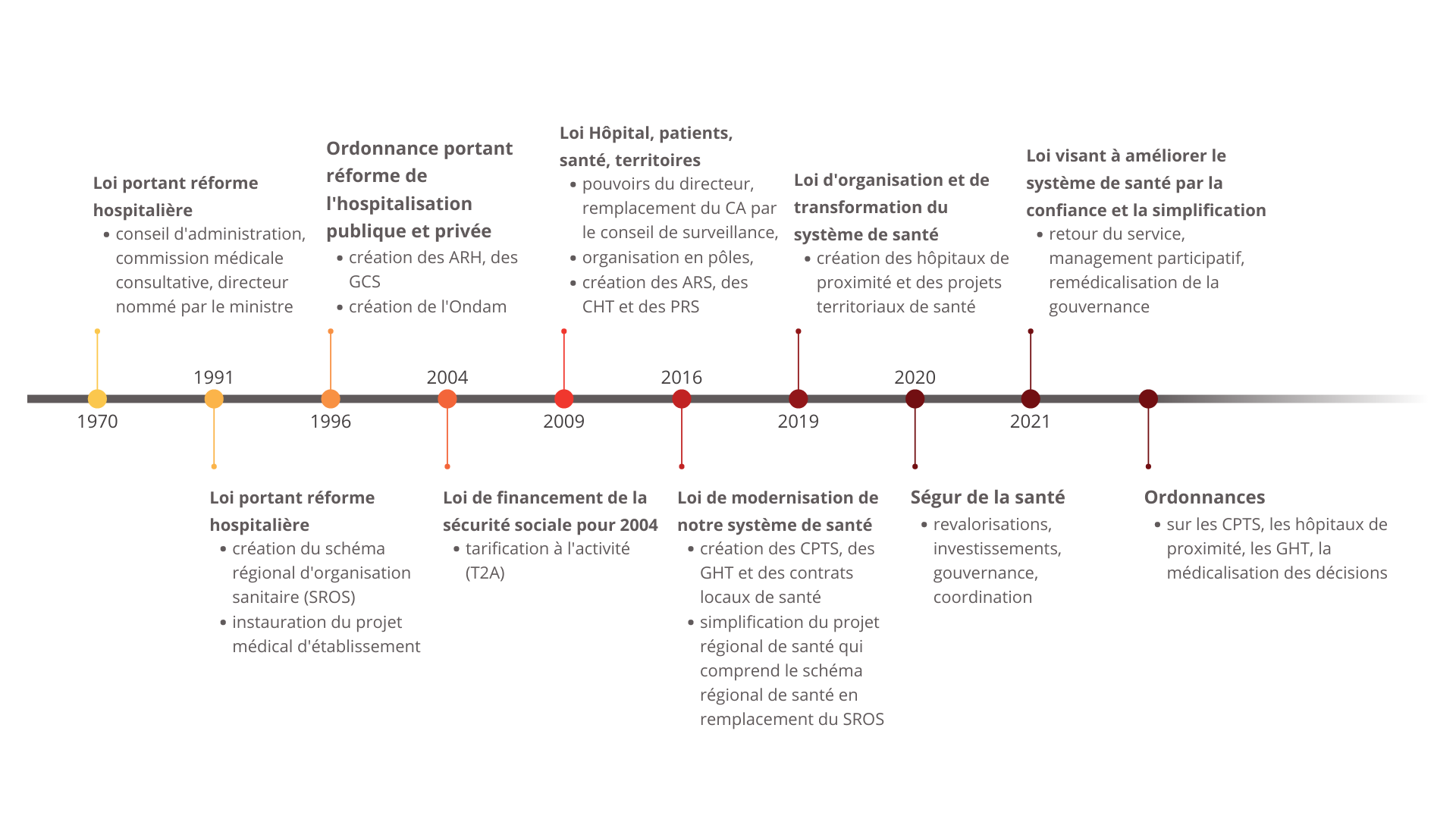
La commission d'enquête a jugé primordial, pour enrayer la spirale négative dans laquelle les établissements sont entraînés, de faire confiance et de redonner confiance aux acteurs hospitaliers : redonner de la liberté et de l' autonomie aux équipes soignantes et aux établissements ; redonner de l' attractivité et du sens aux métiers du soin ; assurer un financement durable et cohérent avec les besoins de santé .
Enfin, il est nécessaire de rééquilibrer notre système de santé en assurant le juste recours à l'hôpital dans une organisation des soins mieux coordonnée . Il s'agit d'améliorer le parcours du patient en décongestionnant l'hôpital et en le décloisonnant de la médecine de ville, d'assurer les prises en charge hospitalières au plus près des besoins des patients et de fédérer les acteurs locaux de santé pour mieux répondre aux besoins sur les territoires.
PREMIÈRE
PARTIE
L'HÔPITAL EN CRISE : DES FACTEURS HUMAINS ET
FINANCIERS
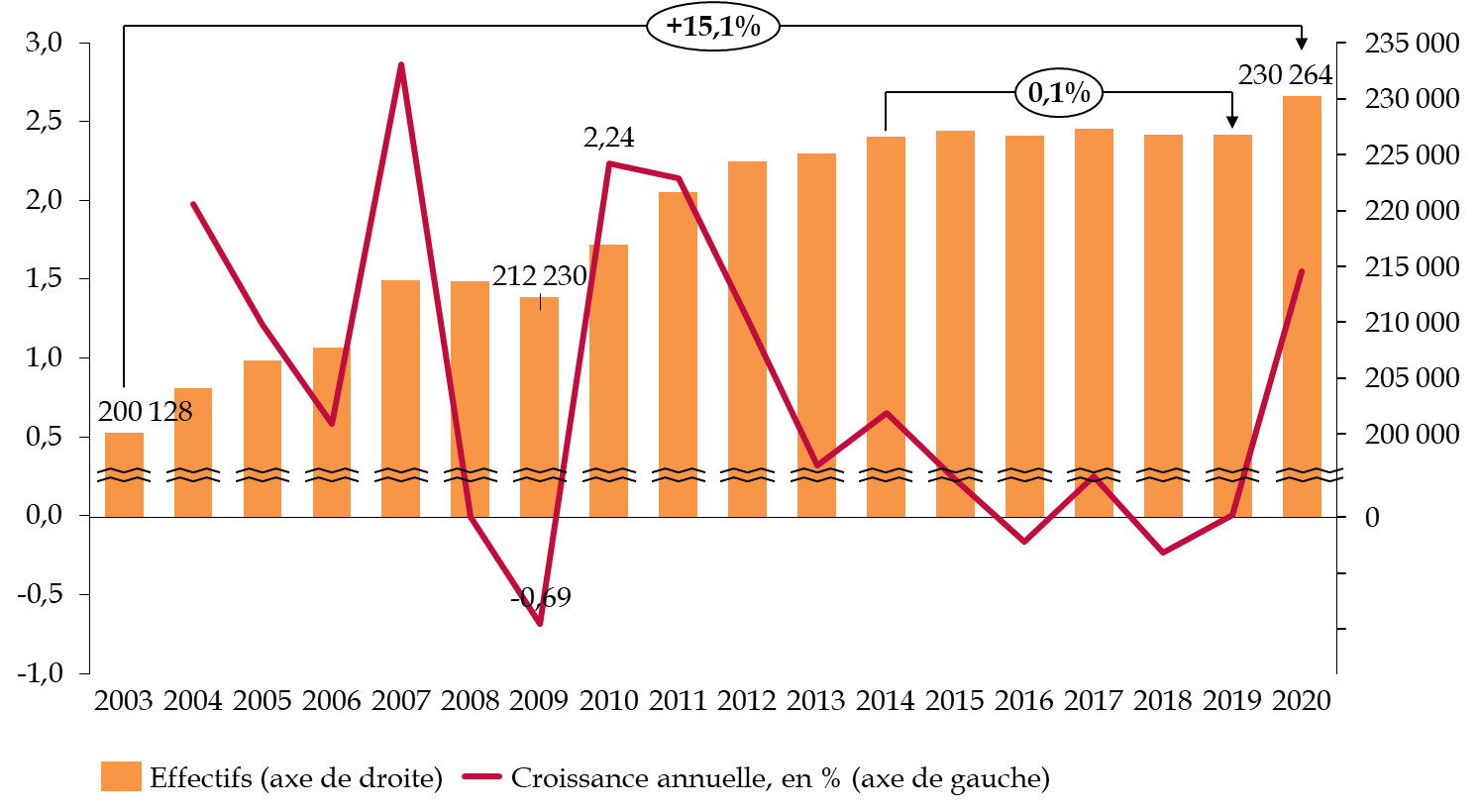
L'ensemble des témoignages recueillis par la commission d'enquête confirment une tension fortement ressentie par les personnels hospitaliers, en premier lieu médicaux et paramédicaux . Ils confirment également que la crise sanitaire n'a fait qu'accentuer un malaise déjà très présent depuis plusieurs années . Effectué dans des conditions qui ne cessent de se dégrader, le travail hospitalier perd son sens aux yeux d'un nombre croissant de personnels , surtout paramédicaux, entraînant départs anticipés et insuffisance du recrutement. Bien que d'ampleur inédite, l' effort de revalorisation des rémunérations issu du Ségur de la santé n'inverse pas la tendance , et alimente au contraire l'insatisfaction de ceux qui considèrent que les moyens n'ont pas été équitablement répartis.
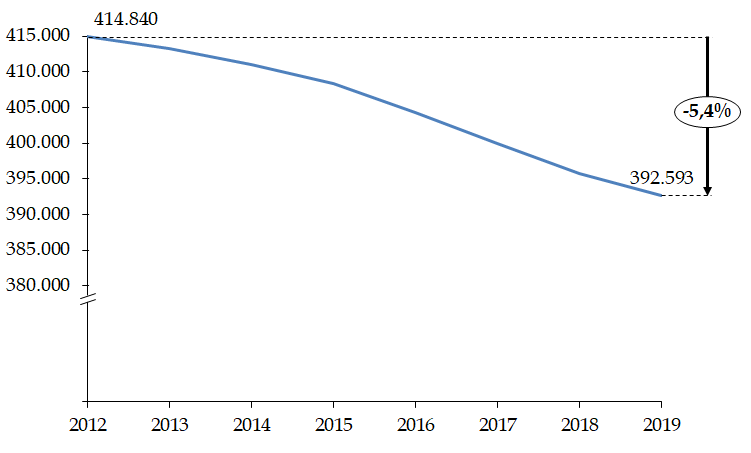
Les postes vacants et les fermetures de lits qu'ils provoquent sont une réalité. Lorsque des chiffres, il est vrai sans doute aussi approximatifs qu'excessifs, ont été versés dans le débat public, le Gouvernement les a immédiatement démentis. Il est pourtant lui-même dans l'incapacité d'établir un tableau de la situation et n'a fourni que des indications très parcellaires sur la base d'une enquête effectuée en urgence . En dépit des multiples informations que les établissements sont tenus de renseigner dans leurs systèmes d'information, il n'est pas possible aujourd'hui d'obtenir des données actualisées sur des sujets aussi importants et nécessaires au pilotage de la politique publique de santé que les ressources humaines et les capacités hospitalières.
La situation critique constatée par la commission d'enquête pourrait présenter un caractère paradoxal, puisque beaucoup d'indicateurs de comparaison internationale montrent que notre système hospitalier, comme notre système de santé en général, sont parmi les mieux équipés et les mieux financés en Europe. L'allocation de ces moyens n'est sans doute pas optimale, mais les hôpitaux subissent également le contrecoup d'une pression budgétaire qui s'est fortement accentuée au milieu des années 2010 , dans un contexte d'augmentation continue de leur activité. Les difficultés financières se sont aggravées, entraînant une détérioration des conditions de travail et une diminution très préoccupante du niveau d'investissement , divisé par deux au cours de la dernière décennie.
I. DES PROFESSIONNELS HOSPITALIERS SOUS TENSION CROISSANTE
« La crise de l'hôpital est ancienne. Mais elle connaît depuis plusieurs mois une de ses phases les plus aiguës. Les personnels de santé n'en peuvent plus. » C'est par ces mots que le Premier ministre, Édouard Philippe, débutait le 20 novembre 2019 la présentation du plan d'urgence pour l'hôpital arrêté par le Gouvernement. La crise sanitaire démarrait quelques semaines plus tard.
Depuis deux ans, l'hôpital a certes démontré sa résilience, mais les cinq vagues épidémiques successives intervenues sur une situation déjà dégradée et tendue ont entraîné des conséquences profondes et certainement durables.
Défi majeur auquel est aujourd'hui confronté le système hospitalier, la fragilisation de ses ressources humaines se manifeste par des difficultés à recruter des personnels ou à les conserver qui, sans être massives ni uniformes selon les régions, les établissements ou les spécialités, ont un impact manifeste sur les conditions de travail des équipes et de fonctionnement des services.
Traduction de cette situation, les pénuries en personnels soignants et les réductions de capacités qu'elles entraînent atteignent un niveau très préoccupant sur lequel ont fortement alerté de nombreux responsables médicaux ou administratifs.
Cette tension était déjà très sensible avant même le déclenchement de la crise sanitaire. Elle s'est accentuée depuis lors et menace de fragiliser durablement le fonctionnement du système hospitalier, mais aucun moyen de mesure précise et de suivi des postes vacants, des flux de départ, des résultats du recrutement ou des fermetures de lits liées à un déficit en personnel n'a pour autant été mis en place par le ministère de la santé qui s'est borné à des enquêtes partielles et ponctuelles.
A. UNE USURE QUI FRAGILISE LES RESSOURCES HUMAINES DE L'HÔPITAL
La parole des nombreux acteurs hospitaliers, soignants ou non soignants, recueillie au cours des travaux de la commission d'enquête témoigne à la fois de leur engagement constant au service de leur mission comme de la fierté qui en découle légitimement, et d'un niveau inégalé de tensions accumulées qui a très rudement mis à l'épreuve leur résilience.
Depuis deux ans, « l'hôpital a tenu ». Il s'est adapté à une situation sanitaire sans précédent, grâce à la compétence de ses personnels, à leur mobilisation exceptionnelle et aux efforts considérables qu'ils ont consentis. Cela doit être à nouveau souligné et salué.
Mais au cours des auditions, les mots « lassitude », « épuisement », « fatigue collective », « malaise », « souffrance » sont constamment revenus, que ce soit de la part de praticiens, de soignants, de cadres de direction ou d'autres acteurs de la communauté hospitalière. Si la motivation demeure néanmoins, tous ont alerté sur son érosion certaine et les risques qui en résultent pour le devenir de notre système hospitalier.
Ces deux années éprouvantes ont accentué des facteurs préexistants où se mêlent des réalités très tangibles, tenant aux conditions d'exercice des métiers hospitaliers et à leurs répercussions sur la vie personnelle et familiale des intéressés, et des aspects plus psychologiques non moins importants, liés au sens et à l'accomplissement attendus dans le travail quotidien.
1. Une pression intense sur les services hospitaliers
S'il est des activités qui illustrent de manière particulièrement évidente les tensions affectant les établissements hospitaliers, ce sont bien celles sur lesquelles pèsent le plus fortement l'intensification de la charge de travail, les sujétions de la permanence des soins et les postes non pourvus.
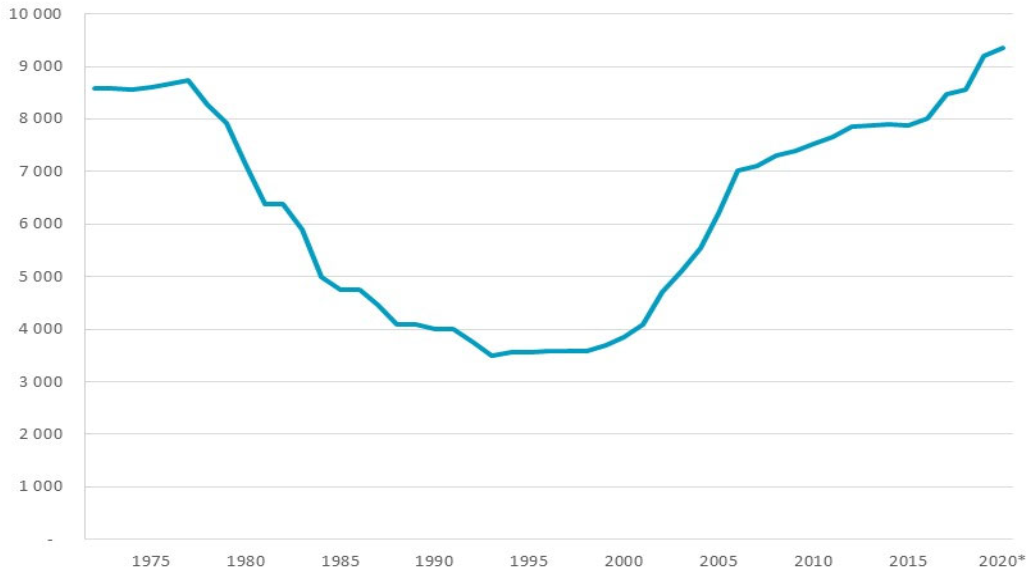
C'est bien entendu le cas des services des urgences . Leur activité a doublé en vingt ans. Ils constituent dans bien des territoires « la seule lumière allumée » vers laquelle s'orienter. Symbole de la crise hospitalière à l'automne 2019, leur situation s'est encore détériorée depuis lors.
En raison d'un manque de médecins, de nombreuses fermetures, ponctuelles ou plus prolongées, sont intervenues au cours des derniers mois dans plusieurs services des urgences de petits ou moyens établissements 2 ( * ) .
Lors de leur audition le 16 décembre dernier, les chefs de services des urgences représentant toute la gamme des établissements, qu'ils soient publics ou privés, situés aussi bien dans des métropoles que dans des villes moyennes ou des territoires ruraux, ont témoigné d'un même constat que le professeur Louis Soulat, chef du service des urgences du centre hospitalier universitaire (CHU) de Rennes, a résumé en ces termes : « inadéquation entre les moyens et l'évolution de notre activité, épuisement des équipes, insatisfaction, sentiment de travail inachevé » conduisant « à des départs et à des réorientations ». Manifestant son inquiétude pour les fêtes de fin d'année, il concluait : « Un tiers des services sont en énorme difficulté, avec l'impossibilité de tenir toutes les lignes de garde, et un tiers sont saturés faute de lits d'aval disponibles, et pas seulement en raison des hospitalisations liées au covid, plutôt inférieures à ce que nous avons pu connaître. Notre problématique concerne donc l'attractivité. Comment donner envie aux urgentistes de travailler à l'hôpital pendant des années ? ».
Une situation tout aussi tendue affecte les 300 services de réanimation dont le fonctionnement implique la présence continue auprès des patients, 7 jours sur 7 et 24 heures sur 24, de personnels médicaux et paramédicaux qualifiés.
Ces services connaissent depuis plusieurs années une augmentation régulière du nombre de séjours en raison du vieillissement de la population, avec de fortes variations saisonnières ou régionales et une saturation récurrente en période hivernale. L'enchaînement de cinq épisodes épidémiques entre mars 2020 et l'hiver 2022, avec des niveaux d'admission très élevés sur la durée, a pesé de manière inédite sur leur fonctionnement.
Le récent rapport de l'Inspection générale des affaires sociales (IGAS) sur les soins critiques 3 ( * ) souligne un « déficit de médecins » qui « accentue la pénibilité de l'exercice de la réanimation » . Est notamment citée une enquête du collège des enseignants en médecine intensive selon laquelle, dans les services de réanimation polyvalente et médicale déclarant des postes vacants, avant la crise sanitaire, « le nombre d'ETP vacants médians représente 22 % de l'effectif cible du tableau des emplois », ce qui est considérable. Le rapport ajoute que « la réanimation est une discipline par nature contraignante, en raison de son exercice quasi exclusivement hospitalier, de l'obligation de permanence des soins et de la charge psychologique associée à la prise en charge de patients lourds avec des taux de mortalité élevés. Cette pénibilité se traduit notamment par une forte prévalence des syndromes d'épuisement professionnel parmi les réanimateurs » et elle « est amplifiée par les tensions sur les effectifs, qui se traduisent en particulier par un nombre élevé de gardes à réaliser par médecin ». S'agissant des personnels paramédicaux, l'IGAS relève « des difficultés majeures de fidélisation entraînant un turn-over élevé » des infirmiers de réanimation qui s'accentue avec la crise sanitaire.
L'enquête effectuée par la Cour des comptes à la demande de la commission des affaires sociales du Sénat 4 ( * ) appelait à résorber cette « crise des ressources humaines » des services de soins critiques.
Dans une tribune adressée en pleine montée de la cinquième vague au ministre des solidarités et de la santé 5 ( * ) , plus d'une centaine de médecins réanimateurs estimaient ainsi qu'au regard de la première vague de 2020, « à cause de l'épuisement physique et psychologique des professionnels de santé et des nombreux départs, les services de réanimation pourraient bien se noyer avec moins de patients ».
Mais au-delà des urgences et de la réanimation, on constate une situation tendue dans tous les types de services.
Lors des auditions, trois facteurs principaux ont été soulevés.
Premièrement, sous l'effet d'une tendance de fond, la part de patients plus complexes , souvent âgés et arrivés par les urgences dans des services « d'aval », et atteints de polypathologies s'accroît de manière continue. Ils demeurent parfois hospitalisés au-delà de la durée nécessaire faute de pouvoir revenir à domicile ou de solutions disponibles en soins de suite ou en structure médico-sociale, et requièrent des soins plus lourds .
Deuxièmement, l' impact de la crise sanitaire s'est ressenti sur l'ensemble des services de manière très supérieure à la part qu'ont représentée les patients atteints du covid dans l'ensemble des hospitalisations 6 ( * ) . En effet, ces prises en charge ont impliqué d' importants redéploiements de moyens humains , pour armer les capacités supplémentaires en soins critiques, qui requièrent une présence en personnel beaucoup plus importante, et pour permettre de transformer en lits covid des lits affectés aux activités courantes. Surtout, la crise a connu cinq vagues successives sur une durée de deux ans. Le plan blanc a été déclenché deux fois en 2020, dans certaines régions à l'été 2021 puis de nouveau dans l'ensemble d'entre elles en décembre 2021. Ce dispositif plutôt conçu en réponse immédiate à une crise de durée limitée emporte, en termes d'organisation de l'hôpital et de condition d'exercice des équipes hospitalières, des conséquences beaucoup plus lourdes, perturbant le mode de fonctionnement habituel des services , lorsqu'il est mis en oeuvre de manière répétée et dans la durée. Le nécessaire rattrapage d'activités déprogrammées, avec parfois une aggravation de l'état des patients, entraîne en outre une pression supplémentaire sur les services.
Enfin, les difficultés de recrutement et les pénuries de personnels sur plusieurs métiers en tension provoquent « des dérèglements internes majeurs », comme l'a souligné le directeur général de l'Assistance publique - Hôpitaux de Marseille (AP-HM) 7 ( * ) . Il citait particulièrement les infirmières de bloc opératoire (Ibode) et les manipulateurs d'électro-radiologie, mais il en est de même pour les infirmières anesthésistes (IADE) et pour l'ensemble des infirmiers en soins généraux (IDE), un sous-effectif parfois limité en nombre provoquant la fermeture de blocs opératoires ou le ralentissement de certaines activités. Pour les personnels en poste, l'effet ressenti est plus que proportionnel à l'ampleur de ces déficits, l'accentuation de la pénibilité du travail s'ajoutant à l'usure provoquée par deux années de crise sanitaire.
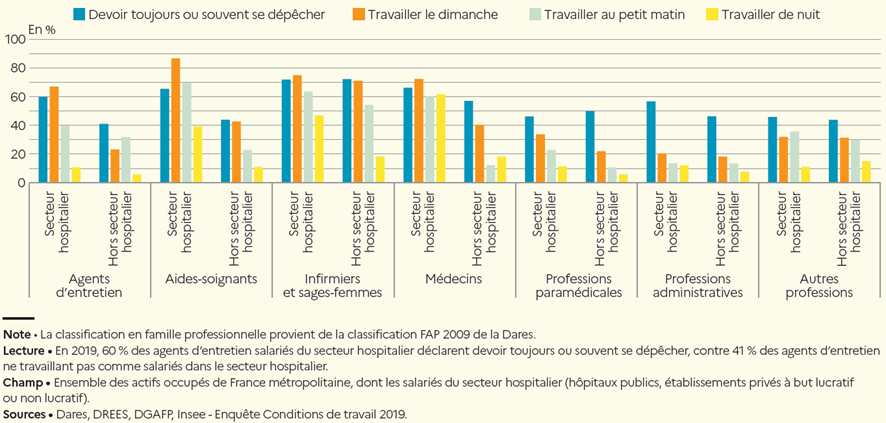
2. Une dégradation des conditions de travail antérieure à la crise sanitaire et qui s'accentue
L'exigence de permanence et de continuité des soins se matérialise, pour une très grande partie des personnels, par un niveau élevé de contraintes, notamment en matière de présence et de conciliation entre vies familiale et professionnelle. La fréquence des plages horaires de travail tôt le matin ou tard le soir ou du travail de nuit et de week-end y est beaucoup plus élevée que dans d'autres secteurs d'activité. C'est aussi le cas des dépassements d'horaires. S'y ajoutent des contraintes physiques supérieures à la moyenne (station debout prolongée, postures ou mouvements fatigants, déplacements fréquents). Mais les valeurs fortes attachées à la finalité du travail, à l'engagement collectif et aux métiers sont l'une des caractéristiques essentielle de l'hôpital.
Fin 2019, la dégradation des conditions de travail constituait largement l'un des ressorts ayant conduit à l'annonce du plan d'urgence pour l'hôpital. La dernière enquête « conditions de travail - risques psychosociaux » 8 ( * ) , confirme la détérioration des différents indicateurs entre 2013 et 2019 et en détaille les principaux facteurs : progression du sentiment de devoir effectuer une quantité de travail excessive, notamment pour les aides-soignants et les infirmiers, et de celui d'un décalage entre charge de travail, exigences associées au travail et moyens disponibles pour le réaliser ; recul du sentiment de disposer de temps suffisant pour effectuer son travail correctement et de collègues en nombre suffisant, particulièrement pour les médecins, mais également pour les infirmiers et les aides-soignants.
La crise sanitaire a de toute évidence accentué ces évolutions défavorables.
L'Ordre national des infirmiers a communiqué à la commission d'enquête les résultats d'une consultation menée en décembre dernier indiquant que 85 % des infirmiers salariés (89 % dans le secteur public) estimaient que leurs conditions de travail s'étaient détériorées depuis le début de la crise sanitaire, cette proportion ayant augmenté de 21 points par rapport à la consultation opérée un an auparavant, en octobre 2020. Les infirmiers exerçant en établissement sont 71 % (74 % dans le secteur public) à déclarer qu'ils ne disposent pas du temps nécessaire pour prendre en charge leurs patients (+ 7 points par rapport à octobre 2020). 42 % des infirmiers indiquaient ressentir un syndrome d'épuisement professionnel de type burn-out .
L'Ordre des masseurs-kinésithérapeutes a également communiqué les résultats d'une consultation menée en 2021 indiquant que 43 % des kinésithérapeutes salariés ou en exercice mixte considéraient leurs conditions de travail comme moyennes et 24 % comme mauvaises ou très mauvaises. Une enquête nationale sur les risques psychosociaux chez les kinésithérapeutes salariés montre par ailleurs que ces derniers étaient particulièrement exposés au burn-out et à l'épuisement émotionnel.
Les résultats de ces consultations sont cohérents avec le ressenti exprimé par médecins et soignants devant la commission d'enquête et lors des auditions organisées par la rapporteure ou des déplacements effectués dans les établissements hospitaliers.
Les personnels infirmiers signalent notamment une accentuation des modifications de planning, parfois à la dernière minute, des déplacements d'un service à un autre, des rappels sur des jours de repos ou de congé pour remplacer des collègues absents, du recours aux heures supplémentaires et du travail de week-end, au-delà de deux fois par mois. Ils décrivent une spirale délétère, l'absentéisme ou les départs aggravant plus encore les conditions d'exercice pour les présents.
Dans des services requérant des capacités techniques spécifiques, comme les blocs opératoires, le recours accru à l'intérim infirmier suscite des tensions : faute d'expérience suffisante, les intérimaires ne peuvent accomplir toutes les tâches de ceux qu'ils remplacent et à leur propre charge de travail s'ajoute pour les infirmiers permanents celle de devoir former des intervenants temporaires mieux rémunérés qu'eux.
Les représentants des praticiens ont quant à eux témoigné de l'alourdissement de la charge horaire et des contraintes liées à la permanence des soins, mais aussi des conditions d'exercice plus difficiles qu'entraîne le déficit en soignants dans leurs services. Le recours à l'intérim constitue là aussi un facteur de tension, les praticiens qui s'investissent durablement dans le service public hospitalier se sentant dévalorisés vis-à-vis de médecins de passage aux rémunérations sans commune mesure avec les leurs.
Les conditions de travail des internes , médecins en formation représentant près d'un quart du personnel médical des établissements hospitaliers publics, constituent de longue date un motif de préoccupation qui a d'ailleurs justifié une enquête du ministère des solidarités et de la santé l'automne dernier.
À cette occasion, les internes ont confirmé largement dépasser les cadres fixés en matière de durée du travail (70 % des internes répondant déclarent travailler au-delà de 48 heures par semaine et plus de 90 % déclarent effectuer plus des huit demi-journées d'activité en stage qui leur incombent), même si les établissements en ont pour leur part minimisé l'ampleur.
Devant la commission d'enquête, les représentants des internes ont évoqué un temps de travail hebdomadaire de 57 heures en moyenne et, dans le même temps, dans les centres hospitaliers les plus touchés par le déficit en personnel médical, une moindre disponibilité des praticiens séniors pour l'encadrement des stages, ce qui pénalise les conditions de formation et joue négativement sur l'attractivité de l'exercice hospitalier pour les jeunes médecins.
Ils ont surtout fait part d'un mal-être qui n'est pas seulement lié à la charge de travail, mais également à un environnement de stage marqué par « les violences, les humiliations, les agressions », la dernière enquête réalisée sur la santé mentale des étudiants et des internes ayant révélé qu'« un étudiant en médecine sur quatre déclare avoir subi une forme de harcèlement » 9 ( * ) .
L'accentuation des contraintes professionnelles et la dégradation des conditions d'exercice touchent des personnels médicaux et soignants dont le rapport au travail évolue . Un grand nombre d'interlocuteurs de la commission d'enquête, et en premier lieu les responsables administratifs ou médicaux d'établissements, ont insisté sur un profond changement générationnel, qui n'est d'ailleurs pas propre aux professions de santé, touchant aux attentes en matière d'équilibre entre la vie professionnelle et la vie personnelle.
Comme l'a indiqué Marie-Noëlle Gérain-Breuzard, présidente de la conférence des directeurs de CHU, « les aspirations au temps libre, le rapport à la hiérarchie, l'expression plus assumée de la souffrance au travail, le besoin renforcé d'équité, la course à la meilleure rémunération, le zapping professionnel sont autant d'évolutions qui, sans les généraliser, interpellent les managers actuels, pour la plupart d'une autre génération, formés sur un modèle plus contraignant pour l'individu, qu'ils soient médecins, cadres ou directeurs. Ces aspirations sont a fortiori fortement ébranlées pour les jeunes hospitalo-universitaires, dont la construction de carrière est un parcours du combattant ». L'impact sur l'hôpital n'est pas négligeable, puisque « le changement des mentalités se traduit par des difficultés réelles de recrutement et de fidélisation » 10 ( * ) .
3. Une perte de sens dans leur travail ressentie par nombre de personnels
« Perte de sens », « injonctions contradictoires », « crise de valeurs » : ces mots ont été prononcés à de nombreuses reprises devant la commission d'enquête, tant par des praticiens, des soignants que des cadres de direction, même si l'on constate tout autant, dans les mêmes catégories, un profond attachement à la vocation et aux missions de l'hôpital comme aux métiers indispensables à son fonctionnement.
Ce constat n'est pas nouveau. En février 2019, l'Académie nationale de médecine s'inquiétait d'une « perte de sens qui démobilise les professionnels de santé et altère leur confiance dans le système hospitalier », estimant que « le qualitatif (soins) a cédé la place au quantitatif (volumes) sans chercher la pertinence et le résultat pour le malade » 11 ( * ) . Plusieurs chefs de service entendus, sans nier la nécessaire dimension médico-économique du fonctionnement hospitalier, ont par exemple témoigné de leur malaise à voir leur activité résumée à une batterie d'indicateurs économiques et financiers, courbes et histogrammes et exclusivement traduite en recettes, parts de marché et écarts au référentiel...
Ce sentiment a été fortement exprimé par les infirmiers entendus lors des auditions ou déplacements qui déplorent le temps insuffisant qu'ils peuvent consacrer aux patients, une concentration sur les soins techniques, au détriment de la dimension d'accompagnement, qui les réduit au rôle de simples exécutants ou d'« ouvriers spécialisés du soin », l'instabilité accrue des équipes qui érode le sens du collectif, ainsi que la réduction des temps de transmission de consignes entre deux équipes. Lorsque « chacun se succède autour du patient pour alimenter les strates d'un dossier médical et soignant informatisé », il en résulte un « sens perdu du collectif » 12 ( * ) .
Les cadres de santé indiquent quant à eux consacrer une part croissante de leur temps aux réaménagements de planning et aux rappels de personnels en repos ou congé pour remplacer les absents et devoir constamment gérer des injonctions contradictoires, entre les exigences de qualité des soins et les contraintes liées au sous-effectif en soignants. Une tension du même ordre est ressentie par beaucoup de cadres de direction.
Sans qu'il soit généralisé, ce sentiment joue dans la décision de certains personnels paramédicaux de mettre fin à leur carrière hospitalière . Lors des entretiens de départ, « un certain nombre d'agents évoquent le fait de n'être plus en phase avec leurs valeurs, décrivant des situations de travail et d'exercice professionnel où le temps manque et où la satisfaction du soin prodigué aux patients est parfois aléatoire » 13 ( * ) .
Sans doute est-il actuellement beaucoup demandé à l'hôpital, peut-être même au-delà de ce qu'il est en mesure de réaliser, ce qui peut alimenter le sentiment de ne pas pleinement satisfaire aux attentes.
De ce point de vue, la première vague épidémique a constitué, pour la communauté hospitalière, une mobilisation exceptionnelle. Lors de celle-ci, chacun a pu retrouver le sens de son métier, dans un contexte certes très difficile, mais ayant permis de lever bien des contraintes rencontrées dans le fonctionnement habituel de l'hôpital. Après cette période au cours de laquelle l'autonomie et l'initiative des acteurs hospitaliers auront été déterminantes, beaucoup d'acteurs ont évoqué devant la commission d'enquête un effet de « dépression » post-crise , provoquée par le retour aux pratiques antérieures.
4. Des revalorisations salariales significatives qui n'ont pas fondamentalement redressé le moral des personnels
Les revalorisations salariales issues du Ségur de la santé ont représenté sur l'année 2021, d'après les informations communiquées à la commission d'enquête par le ministère des solidarités et de la santé, une dépense de 5,8 milliards d'euros dans le champ des établissements sanitaires publics et privés, soit une majoration d'environ 9 % de leurs charges de masse salariale .
L'ampleur inédite de cet effort a été à juste titre soulignée. Pour autant, tous les témoignages recueillis par la commission d'enquête montrent que telle n'a pas véritablement été la perception d'un grand nombre de personnels, et que le Ségur a même paradoxalement suscité de la déception, voire de l'amertume, au regard des attentes qui s'étaient formées.
Si la plupart des mesures sont progressivement entrées en vigueur au cours de l'année 2021, d'autres, comme la création d'échelons en fin de carrière, ne bénéficieront qu'à terme à la plupart des personnels et présentent parfois un caractère théorique pour ceux qui n'envisagent pas de poursuivre une activité hospitalière jusqu'à la fin de leur vie professionnelle.
Par ailleurs, beaucoup d'insatisfactions ont été exprimées, soit que certaines catégories se considèrent exclues de mesures dont d'autres ont bénéficié, soit que les arbitrages rendus n'aient pas retenu les avancées qui étaient espérées.
La nouvelle grille indiciaire des praticiens hospitaliers, destinée à augmenter la rémunération en début de carrière, est ainsi ressentie comme inéquitable par des praticiens récemment nommés avec moins de 6 ans d'ancienneté, reclassés au premier échelon de la nouvelle grille, alors que ceux nommés après le 1 er octobre 2020 accèderont au deuxième échelon après deux ans seulement. De même, des praticiens déjà en poste avant cette date considèrent que la non-reprise d'ancienneté des trois anciens premiers échelons revient à leur faire perdre quatre ans dans la carrière au regard des nouveaux entrants.
Une prime a récemment été accordée aux infirmiers travaillant dans des services de soins critiques 14 ( * ) , mais les aides-soignants et auxiliaires de puériculture des mêmes services admettent difficilement de ne pas en bénéficier. Il semblerait également que certains infirmiers spécialisés, notamment les puéricultrices intervenant dans des services comportant des lits de soins critiques, n'aient pas pleinement bénéficié de la mesure.
Les ambulanciers hospitaliers, notamment ceux des SMUR qui disposent de compétences les amenant à participer à la prise en charge des patients, déplorent n'avoir obtenu aucune évolution de leur statut alors que les aides-soignants sont passés en catégorie B.
Enfin, l'un des manques les plus fortement ressentis porte sur l'absence de revalorisation du travail de nuit ou du week-end dont la compensation n'est notoirement pas à la hauteur des contraintes, notamment pour les praticiens et soignants des services sur lesquels la permanence des soins pèse le plus lourdement.
B. UN DÉFAUT DE MESURE ET DE SUIVI DES RÉDUCTIONS CAPACITAIRES ET DES PÉNURIES EN PERSONNELS
« Le ministère de la santé ne dispose pas d'informations fiables sur les effectifs et la répartition des personnels hospitaliers . L'opacité qui en résulte, conjuguée à la méconnaissance du temps de travail médical, ne permet pas une connaissance de l'offre de soins suffisamment précise pour orienter les décisions . [...] Les lacunes des systèmes d'information et les imprécisions conceptuelles ne facilitent pas l'appréciation de l'adéquation de la répartition des effectifs à l'activité et aux besoins de santé de la population alors qu'il s'agit bien évidemment d'un sujet majeur. » La situation semble n'avoir que peu évolué depuis ce sévère constat dressé en 2006 par la Cour des comptes 15 ( * ) .
En effet, alors que pratiquement tous les chefs d'établissement ou responsables médicaux rencontrés par la commission d'enquête ont fait état de fermetures de lits résultant de sous-effectifs temporaires ou de difficultés persistantes de recrutement, il n'existe aucune vision consolidée de la situation des établissements ni des évolutions des effectifs qui la sous-tendent .
Ces lacunes sont d'autant plus surprenantes que depuis maintenant plusieurs années les ressources humaines et leurs perspectives d'évolution sont l'un des enjeux les plus déterminants pour les établissements de santé.
1. Les fermetures de lits : un indicateur qui n'est pas suivi par le ministère de la santé et dont il relativise la pertinence
La proportion de lits fermés est largement mise en exergue dans le débat public comme indicateur du manque de personnel et plus largement symbole de la crise de l'hôpital.
La grande diversité des chiffres avancés cet automne , après que le conseil scientifique covid-19 a mentionné un pourcentage d'environ 20 % résultant de données recueillies auprès de grandes structures hospitalières 16 ( * ) , montre la difficulté à quantifier le phénomène. En effet, au même moment, les responsables des CHU évoquaient des « réalités contrastées d'un établissement à un autre, d'une région à une autre » et des fermetures de 14 % à 18 % des lits dans les établissements hospitalo-universitaires d'Île-de-France, de 1 % à 12 % dans les autres régions 17 ( * ) . Pour l'Assistance publique - Hôpitaux de Paris (AP-HP), son directeur général évaluait à 13 % la part de lits fermés au mois de novembre 18 ( * ) . Sur la base de réponses adressées par 330 établissements de différentes catégories, la Fédération hospitalière de France relevait quant à elle 6 % de lits fermés en septembre-octobre avec une situation plus dégradée en Île-de-France et dans les CHU que dans les centres hospitaliers hors Île-de-France. Ces fermetures étaient majoritairement liées à un manque de personnel (infirmiers, aides-soignants et, dans une moindre mesure, médecins), mais en partie également à l'obligation de n'admettre qu'un seul patient en chambre double en raison de la situation épidémique.
L'administration centrale ne disposant pas elle-même d'une vision globale de la situation, le ministre des solidarités et de la santé a diligenté en fin d'année dernière une enquête qui n'a guère contribué à mesurer plus finement l'impact des tensions en ressources humaines sur les capacités d'hospitalisation.
Il apparaît en effet qu'en dehors d'une statistique annuelle publiée avec un décalage dans le temps de plusieurs mois, le ministère de la santé n'est pas en mesure de suivre l'évolution de la capacité hospitalière. Par ailleurs, la notion même de lit fermé lui paraît discutable au motif qu'en dehors de certaines spécialités, aucun objectif capacitaire ne serait réellement assigné aux établissements hospitaliers.
Sur le premier point, le ministère a indiqué à la commission d'enquête qu'en dehors des soins critiques, il n'y avait pas de suivi régulier au niveau national de la capacité en lits installés, disponibles ou fermés au sein des établissements . Les données dont ceux-ci disposent, sur des systèmes d'information qui leur sont propres, ne pourraient être remontées de manière automatique. Faute d'interface appropriée, leur collecte au niveau régional ou national exigerait qu'elles soient retraitées de manière homogène, pour une charge jugée disproportionnée, le ministère invoquant en outre la variabilité des notions de lits ouverts ou fermés et les fluctuations importantes des capacités dans le temps. L'évolution des capacités n'est véritablement appréciée qu'une fois par an sur la base des réponses à l'enquête obligatoire destinée à la statistique annuelle des établissements de santé, dont les premiers résultats sont consolidés au cours de l'année suivante 19 ( * ) .
Une mesure actualisée des réductions capacitaires qui sont attestées depuis plusieurs mois par l'ensemble des acteurs hospitaliers impliquerait donc de soumettre les établissements à des sollicitations régulières qu'il n'est pas envisagé d'opérer en raison même du contexte actuel de fortes tensions.
Dès lors, les agences régionales de santé et le ministère de la santé n'ont qu'une visibilité très réduite de l'état réel, à un instant donné, des lits disponibles au sein des établissements .
Sur le second point, le ministère a justifié que l'enquête conduite en fin d'année n'ait pas établi la proportion de lits fermés par le fait qu'il n'existait pas de capacité « cible » définie en termes de nombre de lits, excepté en réanimation , et que chaque établissement avait sa propre appréciation de sa capacité théorique. C'est pourquoi ont été communiqués des résultats portant uniquement sur l'évolution du nombre de lits ouverts par rapport à ceux déclarés les années précédentes en fin d'année dans le cadre de la statistique annuelle des établissements de santé.
Cette présentation ne permet pas de faire la part entre des évolutions résultant d'une restructuration volontaire de l'activité hospitalière, de l'hospitalisation complète vers l'hospitalisation de jour ou à domicile, et celles qui sont imputables à un déficit en personnel. Par ailleurs, si du point de vue de l'administration centrale aucun nombre de lits n'est assigné aux établissements, il a bien été constaté au cours des travaux de la commission d'enquête que tous les chefs d'établissement et responsables médicaux raisonnent bien en ces termes et mesurent en fermetures de lits les conséquences du sous-effectif.
Ce fatalisme à l'égard de la possibilité d'évaluer l'état des capacités hospitalière autrement qu'en interrogeant un à un les établissements est d'autant plus étonnant qu'existe depuis plusieurs années le répertoire opérationnel des ressources (ROR) destiné à permettre aux professionnels d'identifier les disponibilités en lits. Comme son nom l'indique, cet outil a une vocation opérationnelle et n'a pas été conçu dans un objectif de renseignement statistique. Il est peut-être par ailleurs alimenté de manière inégale par les établissements. Le ministère des solidarités et de la santé le présente néanmoins sur son site internet comme « un référentiel recensant l'ensemble de l'offre sanitaire et du médico-social, comprenant un volet sur la disponibilité des lits hospitaliers », « proposant une description exhaustive, homogène et opérationnelle de l'offre de santé sur tout le territoire » et permettant de « bénéficier d'informations exhaustives, fiables et comparables ». Dans le cadre de la gestion de la crise covid, le ROR a fourni « une vision actualisée des disponibilités en lits et des capacités de réanimation dans toutes les régions », mais on doit constater qu'il n'a pas été adapté pour fournir à l'heure actuelle d'éléments d'appréciation sur des services certes moins « critiques », mais confrontés depuis maintenant plusieurs mois à des réductions capacitaires.
La disparité et la discordance des chiffres avancés ne doivent en rien conduire à minimiser la récurrence des situations de saturation de services dans nombre d'établissements.
Les fermetures, ponctuelles ou plus prolongées intervenues au cours des derniers mois dans les services des urgences, liées à un manque de personnel médical dans de petits ou moyens établissements, en sont l'exemple le plus médiatisé.
Le professeur Rémi Salomon président de la commission médicale d'établissement de l'AP-HP a également cité le cas particulièrement préoccupant de la chirurgie neurovasculaire, affectée par de fortes réductions de capacité en région parisienne à la suite d'un manque d'infirmiers, alors que ces services sont essentiels pour la prise en charge rapide des accidents vasculaires cérébraux.
Bien d'autres illustrations, variables selon les établissements et évolutives dans le temps mais touchant tous types de services ont été rapportées par des responsables hospitaliers lors des auditions de la commission d'enquête ou dans les contributions qu'elle a reçues.
L'enquête ministérielle de l'automne 2021 : des éléments peu éclairants sur les fermetures de lits
Les données communiquées mi-décembre 2021 par le ministère des solidarités et de la santé ont été établies à partir des réponses de 1 100 établissements, sur 2 300 interrogés, de tous secteurs (public, privé lucratif ou non lucratif) et sur des champs d'activité beaucoup plus larges que les seules médecine-chirurgie-obstétrique, s'étendant aux soins de suite et de réadaptation, à la psychiatrie, à l'hospitalisation à domicile et aux soins de longue durée.
Elles retracent l'évolution, sur cet échantillon, du nombre de lits et places de fin 2019 à octobre 2021 sans chiffrer la proportion de lits fermés, considérant qu'il n'existe pas, hormis les soins critiques, de capacité de référence en la matière.
L'enquête conclut, pour l'ensemble des champs d'activité, à une diminution globale de 2 % des capacités d'hospitalisation complète entre fin 2019 et octobre 2021 , plus prononcée en chirurgie (- 7 %) et en obstétrique (- 4 %) qu'en médecine (- 2 %), en soins de suite (- 2 %) et en psychiatrie (- 2 %). Dans le même temps, des places d'hospitalisation partielle ont été ouvertes , dans des proportions proches de la diminution du nombre de lits pour les soins de suite et la médecine, mais, s'agissant de la chirurgie, très en deçà du nombre de lits fermés. Les places d'hospitalisation partielle ont en revanche diminué de 2 % en psychiatrie. L' hospitalisation à domicile connaît un fort développement (+ 26 % de places de fin 2019 à octobre 2021) même si sa part dans l'ensemble demeure modeste.
Le champ extrêmement large retenu par cette enquête, en termes de types d'établissements et d'activités, ainsi que la base de référence utilisée, à savoir la fin 2019, période déjà caractérisée par de très fortes tensions ayant justifié un plan d'urgence pour les hôpitaux, conduisent à des constats en apparence très différents de ceux rapportés par les acteurs de terrain qui alertent, il est vrai, sur les difficultés les plus aiguës et les situations les plus problématiques.
Elle se fonde par ailleurs sur des données antérieures à la cinquième vague épidémique, dont les effets sur l'hôpital ont été de plus en plus rudes jusqu'aux derniers jours de janvier 2022.
Ainsi, entre le moment où l'étude a été réalisée et la mi-janvier, le plan blanc a progressivement été étendu et près de 1 000 lits supplémentaires ont été installés en réanimation pour faire face à l'afflux de patients, ces ouvertures entraînant d'importants redéploiements pour satisfaire les normes en personnels de ces services. Un lit de réanimation représente en effet de l'ordre de quatre à cinq lits conventionnels et la mobilisation des personnels pour les réanimations covid réduit la possibilité d'utilisation des blocs opératoires pour les services de chirurgie.
Le caractère ponctuel de cette enquête, à laquelle moins de la moitié des établissements interrogés ont répondu, comme ses limites méthodologiques rendent ses résultats peu éclairants. Ils illustrent en revanche la faiblesse des outils de suivi des capacités hospitalières, en dehors d'une statistique annuelle dont les résultats sont mis à disposition avec un délai très décalé dans le temps.
2. Le nombre de postes vacants et les flux de départ et de recrutement demeurent peu évalués
En matière d'évolution des effectifs des établissements de santé, les sources statistiques sont diverses et ne concordent pas toujours entre elles 20 ( * ) . Elles font également l'objet d'une mise à disposition annuelle.
Le suivi centralisé n'existe que pour les personnels de direction (directeurs d'établissement, directeurs de soins) et les praticiens hospitaliers titulaires. Il est effectué par le Centre national de gestion des praticiens hospitaliers et des personnels de direction de la fonction publique hospitalière (CNG). Les effectifs de tous les autres personnels, dont les praticiens non titulaires, ne sont connus que des établissements qui les déclarent dans des enquêtes annuelles.
Le CNG dispose de données récentes indiquant que le nombre de praticiens hospitaliers titulaires à temps plein a progressé de l'ordre de 1,7 % en deux ans, du 1 er janvier 2020 au 1 er janvier 2022, mais pas en proportion du nombre de postes ouverts, qui a quant à lui augmenté de plus de 5 %. Ainsi, le « taux de vacance statutaire » a sensiblement progressé en deux ans , passant, pour l'ensemble des praticiens hospitaliers à temps plein, de 30,3 % à 32,6 % 21 ( * ) . Ce taux ne donne cependant pas en lui-même d'indications sur les vacances réelles, les postes vacants pouvant être occupés par des praticiens contractuels ou des intérimaires. Les disciplines connaissant des taux de vacance statutaire supérieurs à la moyenne sont la radiologie et l'imagerie médicale (43,1 % au 1 er janvier 2022), l'anesthésie-réanimation (41,3 %) et la psychiatrie (38,2 %).
Comme pour les capacités en lits, l'enquête du ministère des solidarités et de la santé n'a pas évalué un taux de postes vacants pour les différentes catégories de personnels, cet indicateur étant pourtant systématiquement cité par les responsables administratifs ou médicaux hospitaliers lorsqu'ils évoquent la situation de leur établissement.
En matière d'effectifs, elle a recensé les recrutements et les départs des personnels médicaux et soignants sur une période de quelques semaines (octobre-novembre 2021). Au cours de cette période, pour les 1 100 établissements répondants, les départs ont été supérieurs aux entrées (3 910 contre 3 494), avec une situation contrastée selon les catégories : un solde positif pour les aides-soignants et, dans une moindre mesure, les médecins, un solde nettement négatif pour les sages-femmes et les infirmiers , les recrutements ne comblant que deux-tiers des départs pour cette catégorie.
Pour l'ensemble des personnels médicaux et soignants, les départs sont majoritairement le fait de démissions (54 %) et de mise en disponibilité ou congé longue durée (38 %).
L'enquête fournit également, par catégorie, des ordres de grandeur sur l' absentéisme , de 1 % à 5 % pour les médecins, de 5 % à 10 % pour les sages-femmes, autour de 10 % pour les infirmiers et de 10 % à 15 % pour les aides-soignants, soit des niveaux globalement supérieurs d'environ un point, en octobre 2021, à celui de fin 2019 . Le taux d'absentéisme dans la fonction publique hospitalière se situait en moyenne entre 8,5 % et 9 % jusqu'en 2019.
Ici encore, la nature extrêmement parcellaire des éléments recueillis, portant sur le seul mois d'octobre 2021, prive l'enquête d'une grande partie de son intérêt puisqu'elle ne permet pas de mesurer l'évolution des effectifs dans la durée , sur plusieurs mois, et donc d'évaluer l'impact des variations sur les équipes soignantes au cours de la période récente.
Il est ainsi difficile d'évaluer, à partir de cette enquête, dans quelle mesure le flux de départs anticipés a pu s'accélérer, et plus encore d'en analyser les raisons.
Elle confirme toutefois que c'est en grande partie sur le personnel infirmier que se concentrent les postes vacants , qu'il s'agisse des infirmiers en soins généraux ou des infirmiers spécialisés de bloc opératoire ou en anesthésie.
Ce déficit est particulièrement sensible en région Île-de-France , ce qui a conduit l'agence régionale de santé à annoncer mi-janvier un dispositif inédit permettant l'attribution d'une prime aux candidats infirmiers s'engageant avant le 28 février auprès d'un établissement public ou privé, y compris les Ehpad, pour une durée de six mois (prime de 4 000 euros) ou de neuf mois (prime de 9 000 euros).
Cette initiative qui interroge au regard de la situation des personnels en poste et des distorsions susceptibles d'apparaître dans les politiques de recrutement sur le territoire national témoigne en tous cas de l'acuité des difficultés dans la région, l'ARS ayant indiqué que selon une enquête non exhaustive menée en novembre 2021, 154 établissements ont signalé un total de 2 820 postes d'infirmiers vacants. L' AP-HP compte pour sa part en ce début d'année 2022 près de 1 400 postes d'infirmiers vacants, soit 7,5 % de l'effectif théorique . Le déficit s'y est fortement aggravé depuis l'automne 2019, lorsque son directeur général évoquait 400 postes d'infirmiers vacants 22 ( * ) .
Parmi les causes de ce déficit, ont été signalées à la commission d'enquête des démissions d'infirmiers hospitaliers préférant exercer comme intérimaires. Mais des responsables d'établissements indiquent également des tensions sur la disponibilité d'infirmiers venant de l'intérim, en raison en particulier des besoins importants intervenus depuis début 2021 pour le fonctionnement des centres de vaccination covid.
Les déficits touchent également d'autres catégories de personnel qui n'ont pas été mentionnées dans l'enquête ministérielle.
L'Ordre national des masseurs-kinésithérapeutes a communiqué à la commission d'enquête les résultats d'une étude évaluant à 3 090 équivalents temps plein les effectifs manquants au sein des établissements de santé, soit plus de 15 % des postes prévus. Il estime que compte tenu de la démographie de la profession, le déficit de kinésithérapeutes à l'hôpital pourrait doubler en 5 ans.
L'IGAS avait quant à elle signalé, s'agissant des manipulateurs d'électro-radiologie , des « situations de pénurie aiguë, avec des postes durablement vacants et des effets sur l'offre de soins, en particulier dans les établissements publics d'Île-de-France » 23 ( * ) .
De nombreux interlocuteurs de la commission d'enquête ont souligné qu'une partie des difficultés de recrutement des personnels paramédicaux étaient également liées à des sorties de formation très inférieures aux effectifs initialement entrés en école .
Le taux d' abandon en cours d'études semble atteindre un niveau préoccupant, mais ne fait véritablement l'objet d'aucune évaluation précise.
S'agissant des infirmiers , le ministre des solidarités et de la santé a mentionné un déficit de 1 300 élèves pour ceux qui sont entrés en formation en 2018 (un peu plus de 30 000) et ont été diplômés en 2021, chiffre qui paraît sous-évalué à la Fédération nationale des étudiants en sciences infirmières. Une moindre pertinence du processus d'orientation depuis l'inclusion des IFSI dans la procédure Parcoursup et des conditions de réalisation des stages hospitaliers non optimales en raison des tensions affectant les conditions de travail des équipes soignantes pourraient expliquer cette attrition en cours de formation qui pèse sur le recrutement. De même, alors qu'une expérience professionnelle préalable d'une durée de deux ans en exercice salarié encadré est exigée avant de pouvoir s'inscrire comme infirmier libéral, certains diplômés diffèreraient cette entrée dans le métier qui s'exerce souvent en milieu hospitalier.
Les organisations représentatives de sages-femmes ont confirmé auprès de la commission d'enquête l'importance des abandons de formation en cours d'études. Ainsi, sur 991 étudiants entrés dans les études de sages-femmes en 2018, 846 seulement poursuivaient leur 5 ème année en 2022.
Le rapport précité de l'IGAS relatif aux manipulateurs d'électro-radiologie souligne quant à lui « une proportion croissante d'étudiants qui ne terminent pas leurs études » et cite une forte baisse du taux d'étudiants diplômés dans les instituts de formation qui est passé de 93 % des inscrits en 1 ère année pour la promotion 2008-2011 à moins de 80 % ces dernières années (73 % pour la promotion 2015-2018 et 78 % pour la promotion 2016-2019).
Un suivi plus centralisé de ces indicateurs est nécessaire afin de mieux mesurer les abandons en cours d'études paramédicales , d'en tenir compte pour la fixation des quotas d'admission, d'en analyser les déterminants et de prendre les mesures correctrices nécessaires.
Recommandation : faire évoluer les bases de données nationales et les systèmes d'information des établissements pour disposer d'indications actualisées sur l'évolution des capacités des établissements publics de santé et de leurs effectifs et mettre en place des indicateurs de suivi des effectifs dans les formations paramédicales.
II. UN NIVEAU DE FINANCEMENT PUBLIC ET DES CAPACITÉS POURTANT AU-DESSUS DE LA MOYENNE EUROPÉENNE
Les tensions qui affectent le système hospitalier s'accentuent alors même que les comparaisons internationales placent plutôt la France parmi les pays qui consacrent le plus de moyens à leurs hôpitaux en proportion de leur PIB, et dont les capacités hospitalières par habitant sont les plus élevées. On a pu qualifier de « paradoxe hospitalier français » 24 ( * ) cette contradiction entre indicateurs statistiques et réalités des situations vécues, qui rend d'autant plus complexe l'analyse des faiblesses du système hospitalier de notre pays, au sens où elles peuvent moins provenir du niveau global de ressources que de difficultés de structure et d'organisation.
A. DES DÉPENSES HOPISTALIÈRES PARMI LES PLUS ÉLEVÉES DES PAYS EUROPÉENS
Selon l'OCDE, les dépenses des hôpitaux financées par des régimes publics ou obligatoires d'assurance représentent en France 4 % du PIB . Ce taux est similaire à des pays européens comme le Danemark ou la Norvège. Il est nettement inférieur pour d'autres pays comme l'Allemagne, la Belgique et les Pays-Bas, où il s'élève à 3,1/3,2 % du PIB.
Part des dépenses des hôpitaux financées par des régimes publics ou obligatoires d'assurance par rapport au PIB en 2019 dans plusieurs pays européens
(en % du PIB)
Source : Commission d'enquête sur l'hôpital, d'après les chiffres de l'OCDE
Des biais existent dans ces comparaisons, mais ils ne remettent pas en cause le constat selon lequel la France dépense davantage pour les hôpitaux en proportion de son PIB que la majorité des autres pays européens , et au contraire, certains viennent renforcer cette tendance. L'encadré suivant récapitule les principales limites relatives aux comparaisons internationales des agrégats sur les hôpitaux.
Les limites et difficultés des comparaisons internationales sur les hôpitaux
La première difficulté tient dans la définition même de ce qu'est un « hôpital ». La frontière est parfois en effet flottante entre les hôpitaux et les centres de santé multidisciplinaires qui sont répandus dans certains pays comme le Japon, la Suède, la Finlande ou le Royaume-Uni.
Pour pallier cette difficulté, les organismes internationaux ont cherché à harmoniser le plus possible la définition des hôpitaux. Ceux-ci sont présentés comme des « établissements dont l'activité principale est de fournir des diagnostics et des traitements, des soins médicaux et infirmiers et autres soins à des patients hospitalisés (c'est-à-dire passant au moins une nuit à l'hôpital), ainsi que des services spécialisés liés à l'hébergement de ces patients » 25 ( * ) . Cette définition est notamment adoptée par l'OCDE. Les statistiques de l'OCDE incluent les hôpitaux généraux et les hôpitaux spécialisés, dont les hôpitaux psychiatriques. Elles excluent en revanche les établissements pour personnes âgées dépendantes et les établissements pour personnes handicapées, ainsi que les autres établissements de soins de longue durée.
Des biais subsistent toutefois dans la comptabilisation des hôpitaux : par exemple l'Espagne et les Pays-Bas comptent des entités légales plutôt que physiques. Ces biais concernent cependant un champ et un nombre de pays trop limités pour rendre les comparaisons non pertinentes.
Les biais les plus importants se trouvent donc moins dans les structures qui sont comptées ou non comme des hôpitaux, que dans le champ des soins qui y sont dispensés. La question se pose particulièrement concernant l'exercice des soins spécialisés en ambulatoire.
Dans une partie des pays européens, comme le Royaume-Uni, l'Espagne et les pays nordiques, elle est dispensée par les hôpitaux. Dans d'autres, comme la France, l'Allemagne et les Pays-Bas, elle est pratiquée par des médecins libéraux. Valérie Paris, dans un article de 2020 26 ( * ) , propose ce tableau des pratiques des soins spécialisés en ambulatoires des européens membres de l'OCDE :
Source : Valérie Paris, article cité
Les pays où les soins hospitaliers en ambulatoire sont exercés par les hôpitaux tendent donc à voir leurs dépenses hospitalières augmenter. Ce biais tend ainsi à renforcer le poids des dépenses hospitalières en France relativement aux pays nordiques. Il ne vient donc pas relativiser la part du PIB consacrée en France aux dépenses hospitalières, mais au contraire la renforcer.
Une autre difficulté tient dans la part des dépenses de médicaments incluses dans les dépenses hospitalières. Le Danemark, le Portugal, la République tchèque et la Grèce en incluent une grande part dans les dépenses hospitalières (supérieure à 25 %), ce qui gonfle les dépenses hospitalières. Toutefois, dans les autres pays européens, dont la France et l'Allemagne, ces dépenses sont bien incluses dans la catégorie « détaillants ». Ce biais n'explique donc pas non plus la part élevée du PIB en France consacrée aux dépenses hospitalières.
L'examen de l'évolution des dépenses hospitalières depuis 2012 dans les mêmes pays montre que même si les dynamiques sont variables (la part des dépenses hospitalières est par exemple croissante en Norvège, tandis qu'elle est stable en Allemagne et en diminution pour le Danemark), la part de financement dans le PIB est restée relativement stable dans la majorité des pays européens de taille comparable à la France. Il est de ce fait possible de distinguer trois « clubs » de pays : ceux dont le niveau de dépenses hospitalières se situent aux alentours de 4 % du PIB, ceux dont ce niveau est aux alentours de 3,1 % du PIB, et enfin ceux qui se trouvent entre les deux, vers 3,6 % du PIB.
Évolution des dépenses hospitalières, exprimées en pourcentage du PIB entre 2012 et 2019 dans plusieurs pays européens
(en % du PIB)
|
2012 |
2013 |
2014 |
2015 |
2016 |
2017 |
2018 |
2019 |
Évolution 2012-2019 |
|
|
France |
4,0 |
4,0 |
4,1 |
4,1 |
4,2 |
4,1 |
4,0 |
4,0 |
0 |
|
Allemagne |
3,0 |
3,1 |
3,1 |
3,1 |
3,1 |
3,1 |
3,1 |
3,1 |
+ 0,1 |
|
Royaume-Uni |
- |
3,7 |
3,8 |
3,8 |
3,8 |
3,8 |
3,8 |
3,8 |
+ 0,1 |
|
Norvège |
3,3 |
3,4 |
3,6 |
4,0 |
4,1 |
3,9 |
3,8 |
4,0 |
+ 0,7 |
|
Pays-Bas |
3,2 |
3,2 |
3,1 |
3,2 |
3,2 |
3,1 |
3,1 |
3,1 |
- 0,1 |
|
Finlande |
3,1 |
3,2 |
3,1 |
3,2 |
3,1 |
3,2 |
3,2 |
3,2 |
+ 0,1 |
|
Espagne |
3,6 |
3,5 |
3,5 |
3,7 |
3,6 |
3,5 |
3,5 |
3,6 |
0 |
|
Italie |
3,8 |
3,8 |
3,8 |
3,8 |
3,7 |
3,7 |
3,6 |
3,6 |
- 0,2 |
|
Danemark |
4,3 |
4,3 |
4,3 |
4,3 |
4,2 |
4,2 |
4,2 |
4,1 |
- 0,2 |
|
République tchèque |
2,9 |
3,0 |
3,1 |
2,9 |
2,8 |
2,8 |
3,1 |
3,2 |
+ 0,3 |
|
Portugal |
3,2 |
3,2 |
3,1 |
3,1 |
3,1 |
3,1 |
3,2 |
3,2 |
0 |
|
Suède |
4,0 |
4,1 |
4,2 |
4,1 |
4,1 |
4,1 |
4,2 |
4,2 |
+ 0,2 |
|
Belgique |
3,0 |
3,0 |
3,0 |
3,1 |
3,0 |
3,1 |
3,0 |
3,2 |
+ 0,2 |
Source : Commission d'enquête sur l'hôpital, d'après les chiffres de l'OCDE
Dans le cas de la France, après une remontée jusqu'en 2016, la part des dépenses hospitalières dans le PIB a diminué jusqu'en 2019, si bien qu'elle est revenue au niveau qu'elle avait en 2012. La part des dépenses hospitalières au sein de l'ensemble des dépenses de santé est également restée relativement stable : elle est passée de 35,1 % en 2012 à 36,1 % en 2019. Il s'agit donc d'une caractéristique structurelle de notre système de santé
La part élevée des dépenses hospitalières dans le PIB se traduit bien pour la France par des capacités hospitalières importantes en comparaison des autres pays européens . La France fait en effet partie des pays de l'OCDE qui possède par habitant le plus grand nombre d'hôpitaux, de lits, ainsi que de personnes travaillant dans les hôpitaux.
B. UN MAILLAGE TERRITORIAL DENSE
La Drees décompte un peu plus de 3 000 établissements de santé en France en 2020 : 1 354 sont des établissements publics (45 %), 671 des établissements privés à but non lucratif (22,3 %) et 983 des établissements privés lucratifs (32,7 %).
La France comprend le plus grand nombre d'hôpitaux par million d'habitants (44,7) parmi les pays européens de taille comparable dont les données sont disponibles. Ce nombre est notamment supérieur à celui de l'Allemagne (36,4), de l'Espagne (16,5) et de l'Italie (17,7).
Nombre d'hôpitaux par million d'habitants en 2019 dans plusieurs pays européens
Source : Commission d'enquête sur l'hôpital, d'après les chiffres de l'OCDE
Ce nombre peut en partie s'expliquer par la densité de population de la France, qui est plus de deux fois plus faible que celle de l'Allemagne et du Royaume-Uni 27 ( * ) . En dehors de certaines zones très peuplées, comme l'Île-de-France, la densité est assez faible sur la majorité du territoire, sans néanmoins atteindre des niveaux quasiment nuls, comme c'est le cas dans certaines régions des pays scandinaves. Ces caractéristiques favorisent la présence de nombreux hôpitaux de petite et de moyenne taille sur le territoire en comparaison des autres pays européens.
La densité de la population ne suffit cependant pas à expliquer à elle seule les différences de nombre d'hôpitaux. L'Espagne connaît une densité de population inférieure à la France, mais possède aussi un nombre d'hôpitaux bien plus faible. L'Allemagne, le Royaume-Uni et l'Italie ont une densité de population relativement proche, mais leur nombre d'hôpitaux par million d'habitants est très différent.
En France, le nombre d'hôpitaux a diminué de 3,7 % entre 2013 et 2019, à la suite de réorganisations et de restructurations. Le nombre d'hôpitaux publics a diminué de façon plus importante, de 4,6 % sur la même période. En revanche, le nombre d'établissements privés non lucratifs a reculé de seulement 2,0 %.
C. UN NOMBRE DE LITS EN DIMINUTION MAIS PLUS ÉLEVÉ QUE LA PLUPART DES PAYS EUROPÉENS
L'OCDE compte les « lits » qui sont entretenus et disponibles, ce qui signifie qu'ils disposent du personnel nécessaire pour les faire fonctionner. Les lits sont comptés qu'ils soient occupés ou non, et les lits en hospitalisation partielle ne sont pas inclus.
Nombre de lits par million d'habitants et dépenses hospitalières, exprimées en pourcentage du PIB en 2019 dans plusieurs pays européens
Source : Commission d'enquête sur l'hôpital, d'après les chiffres de l'OCDE
En 2019, la France possède 5,84 lits par millier d'habitants . Ce chiffre est proche de celui de la Belgique (5,57) et inférieur à celui de l'Allemagne (7,91) , mais il est en revanche nettement plus élevé que celui de la majorité des pays européens, inférieur à 4 lits par millier d'habitants .
Ce chiffre est cohérent avec les dépenses que la France consacre aux hôpitaux, mais il faut relever qu'il n'y a pas de corrélation entre la part des dépenses hospitalières dans le PIB et le nombre de lits par millier d'habitants au niveau européen, comme l'illustre le graphique précédent. Les dépenses hospitalières de la Suède représentent l'équivalent de 4,2% de son PIB, mais elle n'a que 2,01 lits par millier d'habitants. Inversement, les dépenses à destination des hôpitaux comptent pour 3,1 % du PIB en Allemagne, alors qu'elle possède 7,91 lits par millier d'habitants. Les Pays-Bas, qui dépensent également l'équivalent de 3,1 % de leur PIB, ont de même un nombre de lits par millier d'habitants (3,08) supérieur à la majorité des pays comparés.
La question de la
baisse du nombre de lits
revient souvent dans le débat public. Celle-ci est réelle, avec
une diminution du nombre de lits de
5,4 % entre 2012
et 2019.
Évolution du nombre de lits d'hôpital en France entre 2012 et 2019
Source : Commission d'enquête sur l'hôpital, d'après les chiffres de l'OCDE
La diminution du nombre de lits en France est plus forte lorsqu'elle est rapportée à la démographie : le nombre de lits par millier d'habitants est passé de 6,34 à 5,84 entre 2012 et 2019, ce qui représente une baisse de 7,9 %.
Il s'agit toutefois d'une tendance générale parmi les pays européens , qui connaît peu d'exceptions. Sur la même période, l'Allemagne a ainsi perdu 5,2 % de son nombre de lits pour 1 000 habitants, la Belgique 7,0 % et le Royaume-Uni 22,2 %.
Les pays nordiques sont ceux qui connaissent les diminutions les plus importantes , avec notamment une diminution de 22,2 % du nombre de lits par millier d'habitants pour la Suède et jusqu'à 36,8 % pour la Finlande, alors même qu'ils n'étaient pas nécessairement ceux où le nombre de lits était le plus élevé. Le nombre de lits par millier d'habitant en 2012 en Finlande était de 5,3, ce qui est inférieur à celui de la France en 2019. Ceux de la Suède et de la Norvège étaient en 2012 respectivement de 2,66 et 3,97 par millier d'habitants.
Les pays du sud de l'Europe, en revanche, ont connu une diminution plus faible , de 1,3 % en Espagne et 3,6 % en Italie. Il faut relever que le nombre de lits par millier d'habitants en 2012 dans ces deux pays était relativement faible, aux alentours de 3. Le Portugal a quant à lui connu une progression de 2,9 % sur la même période.
Évolution du nombre de lits d'hôpitaux pour 1 000 habitants entre 2012 et 2019 dans plusieurs pays européens
|
2012 |
2019 |
Évolution 2012-2019 |
|
|
Allemagne |
8,34 |
7,91 |
- 5,2 % |
|
Belgique |
5,99 |
5,57 |
- 7,0 % |
|
Espagne |
2,99 |
2,95 |
- 1,3 % |
|
Finlande |
5,3 |
3,35 |
- 36,8 % |
|
France |
6,34 |
5,84 |
- 7,9 % |
|
Italie |
3,07 |
2,96 |
- 3,6 % |
|
Pays-Bas |
3,78 |
3,08 |
- 18,5 % |
|
Suède |
2,66 |
2,07 |
- 22,2 % |
|
Royaume-Uni |
2,81 |
2,45 |
- 12,8 % |
|
République tchèque |
6,93 |
6,58 |
- 5,1 % |
|
Portugal |
3,41 |
3,51 |
+ 2,9 % |
|
Irlande |
4,73 |
4,89 |
+ 3,4 % |
|
Norvège |
3,97 |
3,47 |
- 12,6 % |
Source : Commission d'enquête sur l'hôpital, d'après les chiffres de l'OCDE
Lorsque l'on observe les courbes de l'évolution du nombre de lits, on se rend compte que les différences entres les évolutions sont relativement peu marquées, si ce n'est quelques exceptions comme la Finlande ou le Portugal. Il est relativement rare que les courbes se croisent, et lorsque c'est le cas, il s'agit de pays dont le nombre de lits par habitants étaient proches dès 2012.
Évolution du nombre de lits pour 1 000 habitants depuis 2012 dans plusieurs pays européens
Source : Commission d'enquête sur l'hôpital, d'après les chiffres de l'OCDE
Cette tendance générale à la baisse dans les pays européens s'explique principalement par la diminution de la durée moyenne des séjours dans les hôpitaux, qui est consécutive à la mise en place d'une tarification à l'activité et au développement de la chirurgie ambulatoire dans la plupart des pays européens. La France a ainsi connu une diminution de 12,9 % de la durée moyenne des séjours en hospitalisation entre 2012 et 2019 . Cette diminution est supérieure à celle du Royaume-Uni et de l'Allemagne, qui ont été respectivement de 4,2 % et 3,2 %, et elle est comparable à celle de la Belgique (- 11,4 %). Les pays qui ont connu une augmentation de la durée de séjour, comme le Portugal ou la Norvège, sont l'exception.
Évolution de la durée moyenne des séjours avec hospitalisation entre 2012 et 2019 dans plusieurs pays européens
(en nombre de jours)
|
2012 |
2019 |
Évolution 2012-2019 |
|
|
Allemagne |
9,2 |
8,9 28 ( * ) |
- 3,2 % 29 ( * ) |
|
Belgique |
7,9 |
7,0 |
- 11,4 % |
|
Espagne |
7,6 |
7,2 |
- 5,3 % |
|
Finlande |
11,2 |
7,4 |
- 34,0 % |
|
France |
10,1 |
8,8 |
- 12,9 % |
|
Italie |
7,7 |
8,0 |
+ 3,9 % |
|
Suède |
5,8 |
5,6 |
- 3,4 % |
|
Royaume-Uni |
7,2 |
6,9 |
- 4,2 % |
|
République tchèque |
9,5 |
9,5 |
0 % |
|
Portugal |
9,0 |
9,4 |
+ 4,4 % |
|
Irlande |
6,2 |
6,2 |
0 % |
|
Norvège |
6,2 |
6,4 |
+ 3,2 % |
Source : Commission d'enquête sur l'hôpital, d'après les chiffres de l'OCDE
En outre, la France est l'un des pays où la durée moyenne d'hospitalisation est la plus courte en ce qui concerne les soins aigus : elle est de 5,4 jours. Elle est équivalente à la Suède et est inférieure à l'Allemagne (7,5 jours).
En parallèle, le nombre de places consacrées à l'hospitalisation partielle (c'est-à-dire les hospitalisations où le patient n'a pas passé de nuit à l'hôpital) a augmenté. Le nombre de séjours en hospitalisation partielle est ainsi passé de 15,3 millions en 2014 à 17,9 millions en 2019, ce qui représente une augmentation de 15 %. Sur la même période, le nombre de place en hospitalisation partielle dans les hôpitaux publics est passé d'environ 41 600 à 43 210, soit une hausse de 3,7 %.
Il en va de même pour l'hospitalisation à domicile, qui connaît une croissance continue. Entre 2014 et 2019, le nombre de patients pouvant être pris en charge en même temps par les structures proposant de l'hospitalisation à domicile a augmenté de 12,9 %, passant de 4 048 à 4 569.
La diminution du nombre de lits en France n'apparaît ainsi pas anormale au regard de la diminution de la durée moyenne d'hospitalisation. Elle ne change pas non plus la position de la France comme l'un des pays qui possède le plus grand nombre de lits par habitant.
Le ratio des emplois hospitaliers par lits s'établit à 3,4 en France en 2019 et est dans la moyenne des autres pays européens .
En revanche, le ratio des emplois infirmiers par lit est moins favorable à la France : il était de 1 en 2019, contre 1,3 en Belgique, 1,4 en Italie, 1,2 en Espagne et 3,1 au Royaume-Uni. En Allemagne, le ratio est légèrement inférieur à celui de la France, avec 0,9 emploi infirmier par lit d'hôpital.
Ces données doivent être mises en relation avec le taux d'occupation des lits. Avec un taux de d'occupation de 78,9 % des lits en 2019, la France se trouve dans la moyenne des pays européens. Le taux d'occupation en Allemagne est de 79,9 %, en Italie de 78,1 % et en Espagne de 75,9 % notamment. Le nombre plus faible d'emplois infirmiers en France que dans d'autres pays européens ne dépend ainsi pas du taux d'occupation des lits, mais davantage du nombre de lits au total.
D. DES EFFECTIFS HOSPITALIERS DONT L'AUGMENTATION S'EST STABILISÉE
1. Des effectifs hospitaliers plus élevés que la moyenne européenne
S'agissant du volume de personnel, la France se trouve parmi les pays européens où il est le plus élevé.
Dépenses hospitalières exprimées en pourcentage du PIB et nombre de personnes travaillant dans les hôpitaux par millier d'habitants en 2019 dans plusieurs pays européens
(en pourcentage du PIB)
Source : Commission d'enquête sur l'hôpital, d'après les chiffres de l'OCDE
Le nombre de personnes travaillant dans les hôpitaux par millier d'habitants est de 19,66 en France en 2019. Ce nombre est supérieur pour la Norvège (21,82) et le Royaume-Uni (23,11), mais il est inférieur pour la majorité des autres pays européens, dont l'Allemagne. Le niveau de l'emploi hospitalier est davantage corrélé à la dépense hospitalière, exprimée en pourcentage du PIB, que le nombre de lits, même si cette corrélation reste faible.
Le nombre de personnes travaillant dans les hôpitaux en France a augmenté depuis 2000 .
En 2019, les effectifs hospitaliers sont supérieurs de 20,4 % à ce qu'ils étaient en 2000 . La progression s'est toutefois ralentie dans les années 2010. Le nombre de personnels hospitaliers en 2019 n'est supérieur que de 1,7 % à ce qu'il était en 2012.
En Allemagne, l'évolution du personnel a connu un mouvement inverse. Entre 2000 et 2012, il n'a progressé que de 4 %, tandis qu'entre 2012 et 2019, il a augmenté de 16,7 %.
Évolution du nombre de personnes travaillant dans les hôpitaux en France et en Allemagne depuis 2000
Source : Commission d'enquête sur l'hôpital, d'après les chiffres de l'OCDE
2. Une évolution des effectifs moins dynamique que celle de l'activité
L'activité hospitalière a augmenté de 9,2 % entre 2013 et 2019, soit une augmentation d'environ 1,3 % par an. Cette progression est nettement supérieure à celle du personnel, qui a augmenté de 1,8 % sur la même période.
Évolution du nombre de séjours dans les hôpitaux en France entre 2012 et 2019
(en millions)
Source : Commission d'enquête sur l'hôpital, d'après les chiffres de la Drees
Les situations sont différentes selon les catégories de personnel.
Les effectifs d'aides-soignants salariés de l'hôpital public n'ont augmenté que de 0,7 % entre 2013 et 2019, ce qui est inférieur à la progression de l'activité sur une seule année.
Les infirmiers de l'hôpital public ont augmenté de 2 % entre 2013 et 2019, ce qui reste un rythme très inférieur à celui de l'activité.
L'augmentation du personnel médical salarié , de 7,6 % de 2013 à 2019, est en revanche plus proche de celle de l'activité.
Ce différentiel pour les infirmiers et les aides-soignants révèle des gains de productivité, mais, comme l'a souligné le docteur Roland Cash devant la commission d'enquête, il est possible que les gains de productivité ne soient pas suffisants pour combler un tel écart, et que la faible progression des effectifs au regard de l'activité puisse dès lors conduire à accentuer les situations de surcharge de travail.
Toutefois, l'évolution du rapport entre effectifs hospitaliers et progression de l'activité peut occulter de très fortes disparités entre établissements .
Dans l'enquête qu'elle avait réalisée à la demande de la commission des affaires sociales du Sénat 30 ( * ) , la Cour des comptes relève ainsi « des différences de productivité médicale considérables entre CHU » et « des écarts de productivité constatés de la même façon pour les effectifs non médicaux ».
La Cour signalait par exemple que le CHU de Toulouse avait enregistré en médecine-chirurgie-obstétrique davantage de séjours que l'AP-HM avec des effectifs médicaux inférieurs de 22 % à ce dernier. De même, le nombre de séjours réalisés rapporté à l'effectif non médical présente de fortes disparités entre CHU, variant de 11 à 18 séjours par ETP non médical. La Cour des comptes concluait que « des différences considérables sont ainsi retrouvées entre établissements de santé sans que ces différences ne trouvent d'explications liées à la taille des CHU, ou au volume d'activité de recours ». Les différences de productivité, pour les CHU, tiennent davantage de l'efficacité des modes d'organisation.
3. Un débat sur la part de personnel non soignant à relativiser
Il est régulièrement souligné dans le débat public qu'au regard des autres pays européens, les hôpitaux français compteraient un nombre particulièrement élevé de personnels non soignants , et en particulier du personnel administratif.
Cette hypothèse semble à première vue confirmée par les données de l'OCDE. Selon l'OCDE, la part du personnel non soignant dans les hôpitaux français, s'élèverait en effet à 33,6 % des effectifs, soit la proportion la plus haute parmi les pays européens, à l'exception de la Belgique, où elle est de 35,7 %.
L'une des explications pourrait provenir du nombre plus élevé d'hôpitaux en France, avec beaucoup d'hôpitaux de petite taille dans lesquelles les fonctions support pèsent proportionnellement davantage que celles liées à l'activité de soins et les économies d'échelle sont moins réalisables en ce qui concerne le personnel technique.
Part du personnel non soignant travaillant dans les hôpitaux parmi l'ensemble du personnel des hôpitaux en 2019 (ou année la plus proche) dans plusieurs pays européens
Source : Commission d'enquête sur l'hôpital, d'après les chiffres de l'OCDE
Il faut toutefois considérer ces données avec prudence . La difficulté tient à ce que la catégorie utilisée par l'OCDE pour les comparaisons internationales ne permet pas de distinguer entre le personnel administratif et le personnel technique. Il est en outre possible que la forte proportion du personnel non soignant en France révèle une plus forte internalisation des services de support dans les hôpitaux, alors que d'autres pays font davantage appel à la sous-traitance.
Le panorama des établissements de santé de 2021 de la Drees fournit un éclairage plus précis de la répartition du personnel salarié dans les hôpitaux, jusqu'en 2019 pour le secteur public et jusqu'en 2018 pour le secteur privé. La proportion du personnel non soignant, environ 25 % pour l'ensemble des secteurs public et privé , est moins élevée que celle résultant des données de l'OCDE.
La proportion élevée de personnel non soignant ne s'explique pas majoritairement par le personnel administratif. En effet, le personnel administratif salarié ne représente que 10 % des effectifs de l'hôpital public , catégorie qui inclut pour une part importante les secrétaires médicales et les assistants médico-administratifs, dont les tâches viennent en support de l'activité de soins. Il faut relever que la part du personnel administratif est plus faible dans le secteur public que dans le secteur privé, où elle atteint 15 %.
Les autres personnels non soignants représentent 16 % des effectifs à l'hôpital public et environ 10 % dans les établissements privés. Cette catégorie recouvre des métiers très divers intervenant sur des fonctions support (personnel technique et ouvrier salarié, y compris les ingénieurs et les conducteurs ambulanciers), mais aussi le personnel médico-technique étroitement lié à l'activité de soins (manipulateurs en électro-radiologie médicale, physiciens médicaux, techniciens de laboratoire, préparateurs en pharmacie, bio-informaticiens, ingénieurs en biologie médicale), ainsi que le personnel éducatif et social.
La part plus élevée de personnel médical salarié dans le secteur public (13,2 % contre 9 % dans le secteur privé) vient du fait qu'une majorité de médecins intervenant dans les cliniques privées exercent sous statut libéral et non en tant que salariés de l'établissement.
Répartition du personnel salarié de l'hôpital public en 2019 et de l'hôpital privé en 2018
Source : Commission d'enquête sur l'hôpital, d'après les chiffres de la Drees
Au niveau des dynamiques, la part du personnel médical a nettement progressé dans le secteur public entre 2013 et 2019 (+ 0,9 %), ainsi que celle des infirmiers (+ 0,4 %), tandis que celle du personnel administratif a légèrement diminué (- 0,1 %). L'ensemble de la part du personnel non soignant est restée quasiment stable entre 2013 et 2019, comme l'indique le tableau ci-dessous.
Évolution de la part des différentes catégories de personnel parmi l'ensemble du personnel salarié des hôpitaux publics en France entre 2013 et 2019
|
2013 |
2019 |
Évolution 2013-2019 |
|
|
Personnel médical |
12,3 % |
13,2 % |
+ 0,9 % |
|
Médecins et assimilés |
8,5 % |
8,8 % |
+ 0,3 % |
|
Internes |
2,6 % |
3,2 % |
+ 0,6 % |
|
Sages-femmes |
1,2 % |
1,3 % |
+ 0,1 % |
|
Personnel non médical soignant |
61,6 % |
60,8 % |
- 0,8 % |
|
Infirmiers |
24,6 % |
25,0 % |
+ 0,4 % |
|
Aides-soignants |
21,5 % |
21,6 % |
+ 0,1 % |
|
Autres personnels soignants |
15,4 % |
14,1 % |
- 1,3 % |
|
Personnel non soignant |
26,1 % |
26 % |
- 0,1 % |
|
Personnel administratif |
10,1 % |
10 % |
- 0,1 % |
|
Autres personnels non soignants |
16 % |
16 % |
0 % |
Source : Commission d'enquête sur l'hôpital, d'après les chiffres de la Drees
La baisse la plus importante correspond à la catégorie que la Drees nomme « autres personnels soignants ». Elle rassemble « le personnel salarié d'encadrement des services de soins, les salariés psychologues, psychanalystes et psychothérapeutes (non médecins), les agents de service hospitalier (ASH) et le personnel salarié de rééducation » 31 ( * ) .
E. UNE PRISE EN CHARGE PAR LES FINANCEMENTS PUBLICS PLUS ÉLEVÉE QUE POUR LES AUTRES DÉPENSES DE SANTÉ
Dans la majorité des pays de l'OCDE, les dépenses de soins à l'hôpital sont financées à environ 80 % par un financement public, c'est-à-dire soit par l'État pour les pays qui possèdent un système national de santé, soit par une assurance maladie obligatoire dont le financement est contributif. En France, en 2020, les soins hospitaliers étaient pris en charge à 92,8 % par l'assurance maladie, contre 79,8 % en moyenne pour l'ensemble des soins (73,6 % pour les médicaments, 69,2 % pour les soins de ville) 32 ( * ) . Cette caractéristique est liée à la nature même des soins hospitaliers, qui correspondent aux risques de santé les plus lourds pour lesquels les mécanismes de solidarité sont les plus justifiés.
Ainsi, les ressources des hôpitaux reposent très majoritairement sur de financements publics.
En France , le financement des hôpitaux publics (budget principal) provient pour 78 % de l'assurance maladie (titre 1) en 2019. Le financement par les patients et les assurances complémentaires s'établit à 7,6 % (titre 2), et les autres recettes 33 ( * ) (titre 3) comptent pour 14,4 % du financement.
Répartition du financement des hôpitaux en France en 2019
Source : Commission d'enquête sur l'hôpital, d'après les chiffres de la Drees
La part de la participation des patients et des assurances complémentaires dans les ressources des établissements publics de santé a diminué depuis 2018, alors que celle de l'assurance maladie s'est renforcée.
Les financements de l'assurance maladie proviennent eux-mêmes, en ce qui concerne le régime général, de cotisations des employeurs et travailleurs indépendants (38,5 %), de la contribution sociale généralisée (24,6 %), de transferts de TVA (22,2 %), de taxes sur les tabacs (7,1 %) et de diverses contributions et taxes.
Évolution de la structure du financement des hôpitaux publics entre 2015 et 2019 en France
(en pourcentage)
Source : Commission d'enquête sur l'hôpital, d'après les chiffres de la Drees
Le financement des établissements de santé privé d'intérêt collectif (Espic) est également assuré à majorité par l'assurance maladie. En 2019, elle compte pour 80,8 % du financement de leur budget principal. Les recettes provenant des patients et des assurances complémentaires comptent pour 6,7 % des recettes du budget principal, et les recettes du titre 3 pour 12,5 % des recettes.
Le financement par les paiements directs des ménages est faible dans la majorité des pays européens. En 2019, il constitue 1,9 % du financement des hôpitaux en France, 1,4 % en Allemagne et 1,5 % au Royaume-Uni. La Grèce et la Belgique font exception, avec un pourcentage du financement des dépenses hospitalières qui relève des ménages de respectivement 25 % et 15 %.
Ces chiffres sont nettement inférieurs à la part du reste à charge dans le financement des dépenses de santé en général, qui est d'un cinquième pour l'ensemble des pays de l'OCDE, et de 9 % en France.
Cette faible part du reste à charge des ménages se traduit dans les chiffres de la consommation des ménages : les dépenses hospitalières représentent en France 0,11 % de la consommation finale des ménages.
Dépenses de soins hospitaliers à la charge des ménages en pourcentage de la consommation finale des ménages en 2019 (ou année la plus proche) dans plusieurs pays européens
Source : Commission d'enquête sur l'hôpital, d'après les chiffres de l'OCDE
III. UNE POLITIQUE TARIFAIRE ET UN MODE DE RÉGULATION DES DÉPENSES HOSPITALIÈRES QUI ONT MIS LES ÉTABLISSEMENTS EN DIFFICULTÉ
Le niveau plutôt favorable, comparé à d'autres pays, des indicateurs globaux de capacités et de moyens des hôpitaux français masque une situation de pression financière qui s'est accentuée au milieu des années 2010 . Celle-ci s'est répercutée sur leur principal poste de dépenses - la masse salariale - avec des effets très sensibles sur les conditions de travail des équipes de soins, dans un contexte d'augmentation continue de l'activité.
Cette pression n'est pas tant due, comme on l'entend souvent, à l'introduction de la tarification à l'activité comme mode principal de financement des établissements, qu'à la façon dont celle-ci a été réduite à une simple clef de répartition d'une enveloppe prédéfinie, arrêtée trop indépendamment des tendances lourdes des besoins en soins hospitaliers .
La tarification à l'activité présente l'avantage d'attribuer aux hôpitaux des ressources en rapport avec leur activité, pour peu que le tarif corresponde autant que possible à une juste estimation du coût de chaque activité considérée. Or certaines activités hospitalières se prêtent peu ou ne se prêtent pas à cette approche par coût moyen et, surtout, les tarifs ont constamment baissé entre 2013 et 2018 , non en raison d'une diminution des coûts, mais pour s'ajuster à une compression de l'enveloppe allouée aux hôpitaux - l'Ondam hospitalier - dont la progression a atteint son point historiquement le plus bas en 2016 .
A. LES LIMITES DE LA TARIFICATION À L'ACTIVITÉ
1. Une réforme du financement nécessaire au début des années 2000
Décidée en loi de financement de la sécurité sociale pour 2004 et mise en oeuvre dans le cadre du plan « Hôpital 2007 », la tarification à l'activité (T2A) , procédait d'une bonne idée. Aspirant à lier l'évolution des ressources des établissements de santé non lucratifs à leur dynamique d'activité, la T2A ambitionnait de casser les rentes de situation générées par un pilotage déficient de la dotation globale , mais aussi à faire converger les modes de financement des établissements de santé , alors que les établissements à but lucratif recevaient déjà des financements sur la base de l'activité, suivant des tarifs régionaux.
La T2A constitue désormais le mode quasi unique de financement pour les activités de médecine, chirurgie, obstétrique et odontologie (MCOO) des établissements de santé aussi bien publics que privés.
Le prix de chaque activité en MCOO est fixé chaque année par le ministre chargé de la santé via le mécanisme des groupes homogènes de séjour et groupes homogènes de malades : GHS/GHM .
La mesure de l'activité d'un établissement est faite à partir du recueil systématique d'un certain nombre d'informations administratives et médicales auprès des patients hospitalisés en soins de courte durée (en MCOO uniquement, pour l'instant). Cette collecte d'informations se fait au travers du programme médicalisé des systèmes d'information (PMSI) . À partir de ces informations sont déterminés des groupes homogènes de malades (GHM) associés à un (ou plusieurs) groupe(s) homogène(s) de séjour (GHS) au(x)quel(s) est appliqué un tarif fixé chaque année par le ministre en charge de la santé.
Comme le précisait le rapporteur général de la commission des affaires sociales lors de la mise en place de la T2A, « l'esprit de la réforme, dictée par le pragmatisme , est bien d'établir un financement mixte qui distingue, d'un côté les missions de soins qui ont vocation à être financées directement à l'activité et, de l'autre, les missions d'intérêt général , ou missions de service public, qui recouvrent, d'une manière générale, toutes les missions et activités couvertes par le PMSI et qui seront financées par dotation ; il en sera ainsi pour les dépenses liées à la recherche ou à l'enseignement » 34 ( * ) .
Une dotation globale très inadaptée
De l'après-guerre jusqu'au début des années 1980, l'hôpital était financé par un système de prix de journée, à la nature particulièrement inflationniste.
Le financement par la dotation globale est intervenu à partir de 1983 35 ( * ) pour mettre fin à cette dynamique.
Les établissements de santé sous ce régime (DG) recevaient ainsi une dotation annuelle, sans lien direct avec l'activité ou le coût de celle-ci. Cette dotation fixée initialement au regard des crédits de l'année antérieure, suivait une augmentation annuelle par un taux directeur fixé au niveau national.
Si la dynamique de dépense a pu être contenue, ce système comportait des lacunes substantielles. En figeant les dotations initiales, la dotation globale a maintenu les écarts entre établissements, et ce sans prendre en compte les évolutions que ceux-ci pouvaient connaître dans leur bassin de vie, dans leur activité et sans valoriser aucunement les transformations éventuellement menées. Ainsi, certains établissements faisaient face à des dotations insuffisantes au regard de la dynamique d'activité quand d'autres jouissaient de rentes de situation. De même, ce financement ne permettait pas d'inciter à la modernisation des établissements.
Durant cette période, les établissements privés demeuraient sur un financement de prix de journée.
Certaines activités des établissements demeurent cependant hors champ de la T2A, avec particulièrement le financement des missions d'intérêt général et d'aide à la contractualisation (Migac), qui englobent les missions d'enseignement, de recherche , de référence et d'innovation (Merri) et d'autres missions, parmi lesquelles : les missions de vigilance et de veille épidémiologique ; la veille sanitaire ; la prévention et la gestion des risques ; la coordination pour certaines pathologies spécifiques ; la participation aux dépenses correspondant aux activités de soins dispensés à des populations spécifiques.
La liste exhaustive des missions d'intérêt général est fixée annuellement par arrêté. Les crédits finançant les missions d'intérêt général représentent, en 2021, un montant de 5,4 milliards d'euros, auxquels s'ajoute 1,3 milliard d'euros transféré au sein du Fonds d'intervention régional (FIR) depuis 2012.
Par ailleurs, à titre dérogatoire, certains médicaments onéreux ou innovants et dispositifs médicaux sont pris en charge en sus des tarifs de prestations. Ils figurent sur la « liste en sus », arrêtée par le ministre en charge de la santé.
En outre, un système de financement particulier a été introduit pour valoriser la qualité des soins.
Les récentes réformes du financement des établissements de santé ont engagé la prise en compte d'une part de tarification à l'activité désormais également pour les soins de suite et de réadaptation (SSR) et la psychiatrie.
Des changements de structure de financement se sont opérés depuis la mise en place de la tarification à l'activité afin de s'adapter et de corriger certains biais identifiés. Les changements majeurs déjà opérés concernent notamment la mise en place :
- du modèle transitoire du SSR en 2017 combinant les anciennes et de nouvelles modalités de financement dont la principale est la DMA (part à l'activité de la dotation modulée à l'activité) ;
- du financement à la qualité (IFAQ) visant à introduire une part de financement à la qualité dans les modèles de financement des établissements de santé. Cette réforme a été profondément remaniée dans le cadre du plan Ma Santé 2022 ;
- de la réforme des hôpitaux de proximité visant à proposer une nouvelle structuration de l'offre de soins de proximité ;
- de la réforme des urgences en 2021 via la création d'une dotation populationnelle et d'une dotation qualité qui ont pour objectifs d'intégrer aux financements une dimension territoriale basée sur les besoins en santé afin de réduire les inégalités en santé et de renforcer le financement à la qualité.
Source : Réponses du ministère
2. Une part aujourd'hui prépondérante du financement, pourtant inadaptée
L'un des reproches fait à la T2A aujourd'hui est la part qu'elle occupe dans le financement des établissements de santé. Celle-ci occupe depuis une dizaine d'années autour de 70 % des ressources des établissements.
Si cette part reflue sensiblement en 2021, à 67,3 %, elle demeure toujours supérieure au niveau de 2012.
Répartition des deux principaux financements par l'assurance maladie
Source : Commission d'enquête sur l'hôpital, d'après les données du ministère des solidarités et de la santé
L'analyse de la place occupée par la T2A doit cependant se faire suivant les catégories d'établissements.
Ainsi, le graphique suivant s'intéresse à la part représentée par la tarification à l'activité dans les produits de titre 1 versés par l'assurance maladie, et ce par catégorie d'établissements.
Structures des produits versés par l'assurance maladie
(en milliards d'euros)
Source : Commission d'enquête sur l'hôpital, d'après les données du ministère des solidarités et de la santé
Il est aisé de constater que les centres hospitaliers sont bien ceux pour lesquels la T2A occupe proportionnellement une place prépondérante et les dotations la part la plus faible, quand les centres hospitaliers universitaires conservent en proportion un financement relativement moins assis sur la T2A et avec une part minoritaire mais importante de dotations.
Au-delà de la part occupée dans les ressources, les différents acteurs hospitaliers entendus par la commission d'enquête ont pour la plupart décrit un outil particulièrement inadapté à de nombreux profils de patients ou à des pans de l'activité des établissements de santé.
Ainsi, le Dr Véronique Hentgen, représentante du collectif Inter-hôpitaux 36 ( * ) considérait par exemple que « cette tarification n'est pas adaptée pour prendre en charge les patients atteints de maladies chroniques ou de polypathologies . Ainsi, la prise en charge des patients vieillissants est délaissée par le secteur privé lucratif. De même, la quasi-totalité de la pédiatrie hospitalière est assurée par le secteur public, parce qu'elle n'est pas rémunératrice. »
Le constat d'une inadéquation majeure à certains secteurs est aussi fait. Le Dr François Escat 37 ( * ) expliquait par exemple que « concernant la tarification, la nomenclature CCAM avait totalement oublié la médecine d'urgence. C'était une cote mal taillée, mais nous nous y étions habitués, avec quelques aberrations : l'extraction d'un corps étranger dans l'oeil était mieux rémunérée qu'un infarctus du myocarde... ». En outre, dans une note de janvier 2022 38 ( * ) , plusieurs médecins et responsables du centre hospitalier de Valenciennes (CHV) ont analysé les marges de tous les séjours des patients en réanimation sur l'année 2019, constatant un déficit structurel . Ils mettent ainsi en avant une discordance entre les tarifs et les coûts . Parmi les problèmes identifiés, certains soins ne peuvent selon eux pas être intégrés dans des forfaits et devraient être facturés au coût réel. La question de la répartition des recettes dans les séjours multi-unités est également soulevée, soulignant des problèmes dans la construction des règles du PMSI . Concernant les soins critiques, Denis Morin 39 ( * ) soulignait que la Cour des comptes avait, dans son rapport produit à la demande de la commission des affaires sociales, constaté une « baisse de tarifs régulière inexplicable ».
Si l'impact est important d'un point de vue financier, les médecins du CHV alertaient : selon eux, « le déficit chronique induit des comportements qui pourraient aboutir à des pertes de chance pour les patients ».
3. Une mise en oeuvre en tant qu'outil de répartition et non comme mode de juste financement des établissements
Système réputé vertueux et proche des réalités des établissements, inspiré de nouveaux modes de financement pratiqués à l'étranger, force est de constater que la T2A a été en réalité utilisée non pas comme une modalité de juste financement mais comme clé de répartition d'une dotation nationale définie .
• Comme le précise le ministère des solidarités et de la santé, « la construction tarifaire N est réalisée en tenant compte, notamment, de l'exécution de l'année N-1 et de la croissance attendue de l'activité hospitalière pour l'année N. L'évolution des tarifs des établissements de santé est par conséquent fortement liée à celle de l'activité tout en ayant pour objectif de permettre le respect du sous-objectif établissement de santé. »
Ainsi, « outre le taux d'évolution de l'Ondam ES [établissements de santé] déterminé dans le projet de loi de financement de la sécurité sociale, les données du suivi d'activité et leur régulation sont l'un des paramètres les plus structurants pour fixer l'évolution des tarifs. Les simulations tarifaires qui s'appliquent à compter du 1 er mars font ainsi l'objet de modifications potentiellement importantes entre fin août (premières prévisions d'atterrissage) et fin février (dernières prévisions d'atterrissage). »
Si ces tarifs sont bien déterminés par l'État de manière unilatérale, une concertation avec les fédérations hospitalières est menée et, depuis plusieurs années, des efforts sont engagés dans le sens d' engagements pluriannuels . Pour la période 2020-2022, un protocole d'accord a ainsi été signé à cette fin, l'État s'étant engagé sur un taux d'augmentation minimal des financements aux établissements pour les activités MCO notamment, mais aussi pour la psychiatrie et les SSR.
• Aux termes du protocole 2020-2022 , l'évolution des financements, par la tarification et le financement à la qualité, devait suivre un taux annuel minimal de 0,2 %. L'État s'est en outre notamment engagé sur des modalités de reversement en cas de sous-exécution.
De manière empirique, on constate une baisse régulière des tarifs depuis une dizaine d'années, quasi systématique . Une maigre stabilisation a été amorcée en 2019 et la crise sanitaire a conduit à une augmentation sensible en 2021. Pour 2022, le ministre des solidarités et de la santé a annoncé en mars une augmentation de 0,7 % des tarifs hospitaliers en MCO.
Cependant, il apparaît délicat de justifier cette baisse continue, particulièrement entre 2013 et 2018 . On ne peut présumer d'un sensible et déterminant progrès dans les protocoles de soins qui aurait généré des économies pour les établissements dans la prise en charge des patients. Aucune évaluation réelle des coûts pour les établissements ne permet davantage d'étayer cette baisse, qui se trouve ainsi révélatrice d'une contrainte particulièrement forte sur les crédits hospitaliers.
Évolution des tarifs, après mouvements de périmètres
(en pourcentage)
Source : Commission d'enquête, d'après les données transmises par le ministère des solidarités et de la santé
Pour l'exercice 2012, les évolutions intègrent l'effet lié à la convergence tarifaire.
De 2013 à 2017, les taux d'évolution des tarifs MCO ex OQN et OQN (PSY/SSR) intègrent l'effet lié aux reprises des exonérations de charge au titre du CICE et du pacte de responsabilité. À compter de 2018, un coefficient ad hoc permettant de gérer ces reprises indépendamment des tarifs publiés, le taux d'évolution n'intègre plus cet effet.
En 2021, les tarifs portent une part des revalorisations actée dans le cadre du Ségur de la santé.
Évolution des prix de journées, après mouvements de périmètres
(en pourcentage)
Source : Commission d'enquête, d'après les données transmises par le ministère des solidarités et de la santé
Sur l'OQN, le taux intègre également la minoration liée à la mise en oeuvre de la dotation prudentielle OQN (mécanisme de mise en réserve sur l'OQN introduit par la LFSS pour 2015).
Sans réussir à être un mode de rémunération neutre et proportionné aux charges des établissements réalisant les soins, les tarifs n'ont ainsi pas suivi l'évolution réelle des coûts pour les établissements. Ils se sont ainsi limités à être l'instrument d'une régulation prix-volume , se réduisant quand l'activité dépassait la prévision.
La T2A s'est, dans les faits, révélée une enveloppe fermée allouée avec un mécanisme de « point flottant » selon l'expression de l'économiste Brigitte Dormont 40 ( * ) .
De là, plusieurs effets pervers sont régulièrement mis en avant. En effet, « tels qu'ils sont actuellement fixés, les tarifs peuvent être inférieurs aux coûts, même aux coûts de production efficace », indiquait Brigitte Dormont. Surtout, selon l'économiste, « dans ce système les hôpitaux peuvent avoir intérêt à accroître le nombre et l'intensité des séjours plutôt qu'à réduire leurs coûts ».
La T2A a ainsi parfois concrètement mené à un jeu dangereux pour les hôpitaux : une course à l'activité visant à maintenir leur niveau de recettes dans un contexte de baisse des tarifs. Augmentation qui, appréciée globalement, conduisait le Gouvernement à baisser les tarifs l'année suivante. De fait, les hôpitaux subissent une externalité négative sur leurs ressources du fait d'une dynamique d'activité dans les autres établissements .
Pire, certaines années, la baisse des tarifs assise sur une anticipation de l'augmentation de l'activité a parfois coïncidé avec une baisse de l'activité et donc une baisse des crédits : une logique « perdant-perdant » symptomatique d'un outil mal employé .
Concernant le phénomène de course à l'activité, si le Pr Stéphane Velut, neurochirurgien au centre hospitalier universitaire de Tours 41 ( * ) considère que « l'on s'est aperçu progressivement que la T2A entraînait l'augmentation des actes des séjours, et ce sans aucune évaluation de la pertinence des soins », ce constat n'est pas unanimement partagé. Denis Morin, président de chambre à la Cour des comptes 42 ( * ) , estime lui que si la T2A « comporte sans doute des effets pervers », « il n'est tout de même pas documenté ... qu'elle ait entraîné inflation des actes ».
En définitive, c'est moins le procès de la T2A elle-même qui doit être fait que celui de son utilisation, comme l'expliquait Jean-Yves Grall, président du collège des directeurs généraux d'agences régionales de santé 43 ( * ) : « C'est moins le principe de la tarification à l'activité que ses modalités de régulation dans le temps qui ont pu déstabiliser. »
Ainsi, Marie-Noëlle Gerain-Breuzard, présidente de la conférence des directeurs de CHU 44 ( * ) , soulignait que les CHU n'étaient « pas nostalgiques du budget global » et que « la tarification à l'activité, qui ne finance que 50 % du budget d'un CHU, était considérée comme une opportunité quand elle constituait un outil de développement des moyens par le développement de l'activité et donc des recettes ». De même, Jacques Léglise, président de la conférence des directeurs d'établissements privés non lucratifs 45 ( * ) , estimait ne pas faire « partie de ceux qui prétendront que la faute en revient à la tarification à l'activité, car au contraire, après des décennies de pression portée par le budget global, l'arrivée de la tarification à l'activité a été vécue dans un premier temps comme une libération ». S'il ne dénonce pas l'outil, Jacques Léglise décrit cependant le problème qui a résulté de son emploi : « les pouvoirs publics ont rapidement imposé des évolutions de tarifs qui ne couvraient pas les évolutions de charges . Dans un premier temps, pendant quelques années, nous avons réussi, de concert avec les équipes médicales et avec les cadres des services, à résister à l'érosion des moyens que ces décisions auraient dû susciter, en compensant les baisses de tarifs par des augmentations de volumes acceptables ».
« Opportunité », « libération », la tarification à l'activité avait pu ainsi susciter des espoirs mais a trouvé une réalisation bien hasardeuse. Les conséquences se résument souvent suivant des termes comparables à ceux du Dr Thierry Godeau, président de la conférence des CME des centres hospitaliers 46 ( * ) : « La tarification à l'activité (T2A) a été un peu pervertie par le “travaillez plus pour gagner moins”. Des fermetures de lits ont été imposées, le personnel étant la principale dépense de l'hôpital, et donc la variable d'ajustement. »
À la racine de cet échec de la T2A en pratique, Brigitte Dormont identifie un mal originel : ce mode de financement poursuit des objectifs incompatibles , visant à intégrer dans la définition des ressources, par un même vecteur, des préoccupations relatives à l'efficience des soins, aux priorités de santé et, in fine peut-être surtout, le respect d'une contrainte budgétaire.
B. UN ONDAM HOSPITALIER COMME ENVELOPPE DE RÉGULATION DES DÉPENSES D'ASSURANCE MALADIE
1. Une déconnexion de l'Ondam hospitalier de la dynamique de progression de l'Ondam
Principale raison du mésusage décrit de la tarification à l'activité, la contrainte de la maîtrise des finances publiques et des finances sociales en particulier s'est concentrée sur l'enveloppe la plus pilotable, à savoir celle des hôpitaux. Aussi, si l'objectif national de dépenses d'assurance maladie (Ondam), créé en 1996, a pu être respecté depuis près d'une dizaine d'années, c'est bien en partie grâce à la régulation des dépenses hospitalières, comme le constate Pierre-Louis Bras 47 ( * ) : « les dépenses en valeur des hôpitaux publics n'ont pu être contenues à 24,3 % que parce que l'évolution du prix des soins a été très faible sur la période (4,7 %) ».
Ainsi la pratique des baisses tarifaires n'est-elle que le corollaire d'un Ondam des établissements de santé à l'évolution et, surtout, à l'exécution scrupuleusement surveillées.
• Depuis 2005, le sous-objectif dédié aux établissements de santé a quasi systématiquement connu un taux d'évolution sensiblement inférieur à celui de l'Ondam, tous deux presque toujours sous la barre des 2,5 % . Cette forte modération sous ce taux symbolique est particulièrement nette sur la période 2012-2017, avec une progression ramenée à 1,6 % en 2017 .
Si la comparaison de l'évolution depuis 2005 n'est pas aisée du fait des redécoupages entre sous-objectifs et des transferts de crédits hospitaliers au fonds d'intervention régional (FIR) en 2014, les rythmes d'évolution dissociés et la particulière modération des crédits hospitaliers conduisent à un décrochage. Quand l'Ondam a, entre 2014 et 2020, progressé de 15 %, les crédits des établissements de santé n'ont progressé que de 12 % sur la même période. Si ce différentiel n'est pas négligeable en valeur relative, il est d'autant plus révélateur en soulignant qu'il s'agit ici pour l'Ondam et l'Ondam établissements de santé d'agrégats respectifs de près de 200 milliards d'euros et 90 milliards d'euros en 2020.
Ondam et Ondam établissements de santé depuis 2005
Source : Commission d'enquête, d'après les chiffres des projets de loi de financement de la sécurité sociale
Évolution annuelle de l'Ondam et de l'Ondam ES
Source : Commission d'enquête, d'après les chiffres des projets de loi de financement de la sécurité sociale
Note : l'année 2014 marque une baisse en taux non significative, du fait de la dissociation d'une partie des crédits au sein du nouveau sous-objectif dédié au FIR.
2. Des outils de régulation de l'Ondam propres aux dépenses des établissements de santé
Si l'Ondam ne relève pas d'une enveloppe plafonnée, certaines de ses composantes sont bien assimilables à des crédits budgétaires . C'est le cas du sous-objectif relatif au FIR mais aussi du sous-objectif relatif aux établissements de santé.
Alors que l'enveloppe relative aux soins de ville voit ses économies attendues essentiellement sur des évolutions de pratiques de soins et ne fait pas l'objet en cours d'exécution de mécanismes de régulation de la dépense, les crédits dédiés aux établissements de santé se voient appliquer une sorte de « mise en réserve » à travers un coefficient prudentiel minorant les tarifs hospitaliers en vue de garantir le respect de l'Ondam global fixé pour l'année.
Un coefficient prudentiel appliqué aux tarifs hospitaliers
L'article L. 162-22-9-1 du code la sécurité sociale prévoit que les tarifs nationaux des prestations « peuvent être minorés par l'application d'un coefficient, de manière à concourir au respect de l'objectif national de dépenses d'assurance maladie » ; la valeur de ce coefficient peut être différenciée par catégorie d'établissement. Il en est de même pour la dotation complémentaire relative aux soins critiques.
Un « dégel » est cependant possible « au regard notamment de l'avis » du comité d'alerte de l'Ondam, l'État peut décider de verser aux établissements de santé tout ou partie du montant correspondant à la différence entre les montants issus de la valorisation de l'activité suivant les tarifs minorés ou initiaux.
Depuis 2010, ces mises en réserves sont appliquées à hauteur de 0,3 % des dotations. Elles ont été étendues en 2013 à l'ensemble des crédits hospitaliers, quand elles concernaient auparavant les seules Migac.
Donnée non négligeable, ce coefficient était en 2018 et 2019, avant la crise sanitaire, de 0,7 % pour les seuls établissements de santé .
Cependant, comme le soulignait en 2019 la commission des affaires sociales du Sénat 48 ( * ) , « ce mécanisme s'est révélé, pendant plusieurs années, comme un dispositif “perdant-perdant” pour l'hôpital :
- certaines années, comme entre 2011 et 2014, la sous-exécution globale de l'Ondam hospitalier ou le dépassement de certaines de ses composantes (avant mobilisation des mises en réserve) se sont accompagnés de la non-délégation, en fin d'exercice, de tout ou partie des crédits mis en réserve, ce qui a conduit dans tous les cas à une sous-exécution au regard du sous-objectif voté et de l'Ondam total ;
- d'autres années, comme en 2015 et 2016, le dépassement de l'enveloppe des soins de ville a conduit à des annulations de dotations aux établissements de santé ou médico-sociaux initialement mises en réserve afin de garantir le respect de l'Ondam total ».
Mises en réserves et dégels
(en millions d'euros)
|
2017 |
2018 |
2019 |
2020 |
2021 |
|
|
Mises en réserves |
|||||
|
Part tarifs MCO ex DG |
219 |
237 |
239 |
243 |
259 |
|
Part tarifs MCO ex OQN |
60 |
65 |
65 |
66 |
72 |
|
OQN PSY/SSR/DMA |
20 |
21 |
22 |
23 |
23 |
|
DAF/DMA/MIGAC |
96 |
92 |
88 |
93 |
126 |
|
Total |
395 |
415 |
415 |
426 |
479 |
|
Dégels |
|||||
|
Part tarifs MCO ex DG |
83 |
237 |
239 |
243 |
259 |
|
Part tarifs MCO ex OQN |
23 |
65 |
65 |
66 |
72 |
|
OQN PSY/SSR/DMA |
7 |
21 |
22 |
23 |
23 |
|
DAF/DMA/MIGAC |
37 |
92 |
88 |
93 |
126 |
|
Total |
150 |
415 |
415 |
426 |
479 |
Source : Ministère des solidarités et de la santé, en réponse au questionnaire de la rapporteure
Comme le montrent les chiffres transmis par le Gouvernement, les mises en réserves pratiquées sur les cinq dernières années ont été intégralement dégelées, à l'exception notable de l'année 2017 . Cette situation rompt avec la pratique constatée sur les cinq années précédentes d'une mobilisation régulière et parfois intégrale des mises en réserve .
3. Une maîtrise des dépenses par l'enveloppe hospitalière
L'analyse de l'évolution mais aussi de l'exécution des dépenses d'assurance maladie est particulièrement éclairante.
L'Ondam, norme de dépenses, n'est respecté - « sous-exécuté » - que depuis 2010. Comme cela est visible sur le graphique, l'exécution constatée est très proche de l'objectif voté en loi de financement de la sécurité sociale de l'année.
Évolution dans le champ de l'Ondam depuis 2004
Source : Annexe 7 du PLFSS 2022
Cependant, cet apparent respect de la prévision cache des dynamiques sensiblement différentes entre sous-objectifs et particulièrement entre les deux plus importants que sont celui dédié aux soins de ville et celui consacré aux établissements de santé. Denis Morin remarquait à ce titre que « la Cour a mis en avant dès 2018 que le respect des enveloppes votées chaque année en loi de financement de la sécurité sociale (LFSS) est systématiquement passé par des gels budgétaires des dotations versées aux hôpitaux, et non par une régulation des dépenses de soins de ville » 49 ( * ) .
Ainsi, l'Ondam « soins de ville » demeure très régulièrement dépassé, parfois de manière très importante, quand l'Ondam « établissements de santé » montre, sauf à de rares exceptions, une sous-exécution sensible.
Évolution des dépenses relatives aux établissements de santé depuis 2004
Source : Commission des comptes de la sécurité sociale, juin 2020
Évolution des dépenses des soins de ville depuis 2004
Source : Commission des comptes de la sécurité sociale, juin 2020
Note de lecture : les bulles sont d'autant plus grandes que l'écart à l'objectif initial est important, d'autant plus hautes que le taux d'évolution des dépenses est élevé et d'autant plus à droite que le montant de l'Ondam réalisé est élevé. Les boules rouges représentent un dépassement de l'objectif initial tandis que les boules vertes représentent un niveau inférieur à cet objectif.
Ainsi l'enveloppe relative aux établissements de santé s'est-elle progressivement installée comme la variable de régulation de l'Ondam et se trouve de fait dénoncée comme régulièrement vouée à éponger les dépassements du sous-objectif « soins de ville » . La maîtrise des dépenses d'assurance maladie et la quête du respect de l'Ondam passent pour beaucoup par une stricte régulation des dépenses des établissements de santé, faute de capacités de pilotage développées sur les soins de ville.
Comme le soulignait le rapport de 2019 sur l'Ondam, « pour la première fois dans le cadre du PLFSS pour 2019, le Gouvernement a indiqué appliquer, de manière symétrique, une réserve prudentielle sur l'enveloppe “soins de ville”, à hauteur de 120 millions d'euros. Cette décision répond à des intentions louables en termes de répartition de l'effort. Cependant, elle a de quoi laisser vos rapporteurs sceptiques, en l'absence d'outils de régulation opérationnels aux mains de l'assurance maladie . »
Il convient ainsi de souligner que les établissements de santé participent pour une part non négligeable aux économies attendues dans les constructions des Ondam successifs. Ainsi, de 2019 à 2021, c'est en moyenne un quart des économies qui sont portées, dans les « mesures de régulation » par l'Ondam établissements de santé. Si une part ressort des économies sur le médicament par la liste en sus, le montant et la proportion des économies hors liste en sus a progressé sur les trois dernières années , hors dépenses de crise et dépenses Ségur.
Mesures de régulation dans la construction de l'Ondam en PLFSS
(en milliards d'euros)
Source : Commission d'enquête, d'après les chiffres du ministère des solidarités et de la santé
Note : pour 2021, les montants sont hors crise - hors Ségur.
Si l'hôpital doit contribuer comme l'ensemble du système de santé aux économies permettant la maîtrise des dépenses publiques, la question du juste financement de celui-ci, sans obérer le niveau des soins, se pose cependant cruellement . La sans doute trop stricte régulation des dépenses des établissements de santé apparaît aujourd'hui comme responsable de retards dans la modernisation et la transformation de ceux-ci et de décrochages multiples dans leurs capacités de soins.
Ainsi, il apparaît nécessaire de considérer les efforts que l'hôpital doit consentir uniquement au regard de ses propres objectifs, sans que les établissements de santé n'aient à compenser les dynamiques des dépenses de soins de ville.
Recommandation : appréhender les efforts de maîtrise des dépenses hospitalières de manière séparée des autres dépenses d'assurance maladie et indépendamment de la dynamique des soins de ville.
Ce constat malheureux semble même partagé y compris par le Gouvernement qui se vantait dans la présentation 50 ( * ) du PLFSS 20222 qu'« exceptionnellement cette année aucune économie n'est demandée aux établissements de santé », estimant qu'« après une crise qui a mis à rude épreuve nos établissements de santé, l'année 2022 sera celle d'une respiration ». Une revendication en forme d'aveu d'échec.
La rapporteure estime qu'après la crise sanitaire et alors que de nouveaux modèles de financement sont en phase d'amorce ou doivent encore être engagés, ce n'est pas une « année de respiration » dont l'hôpital a besoin, mais bien d'une phase de transition longue. Aussi, durant les prochaines années, il convient de formuler un engagement clair sur l'absence de mise en réserve de crédits.
Recommandation : durant les cinq prochaines années, suspendre les mises en réserve des crédits hospitaliers.
IV. UNE SITUATION FINANCIÈRE CONTRASTÉE SELON LES TYPES D'ÉTABLISSEMENT, MAIS UN NOMBRE ÉLEVÉ D'HÔPITAUX PUBLICS EN DÉFICIT
La majorité des données les plus récentes portent sur l'année 2019, qui est également la plus significative sur la trajectoire financière des établissements de santé, l'exercice 2020 ayant été marqué par différentes particularités liées à la crise covid dont l'incidence ne peut encore être établie avec précision.
En 2019, plus de la moitié des hôpitaux publics étaient en déficit. Leur dette s'est stabilisée, mais au détriment de l' effort d'investissement , qui s'est réduit de moitié en dix ans , avec pour corollaire, une augmentation continue du taux de vétusté des équipements .
Les établissements privés, à but lucratif ou non lucratif, sont comparativement meilleure, même si les situations sont contrastées et que leur effort d'investissement demeure contraint.
A. MALGRÉ UNE STABILISATION DE LA DETTE, UNE SITUATION FINANCIÈRE DES HÔPITAUX PUBLICS QUI RESTE FRAGILE EN RAISON DE LA CONCENTRATION DES DÉFICITS
1. Une aggravation de la concentration des déficits des hôpitaux publics
Les recettes des hôpitaux publics ont progressé de 2,2 % en 2019 pour atteindre 81,9 milliards d'euros, rythme semblable à celui de 2018. Les dépenses ont été de 82,9 milliards d'euros en 2019, et ont progressé à un rythme identique à celui des recettes, soit 2,2 %. Le déficit du budget global est par conséquent resté relativement stable entre 2018 et 2019.
La légère progression de l'effort d'investissement, qui passe de 4,7 % des recettes en 2019 contre 4,6 % en 2018, n'est pas suffisante pour relativiser le déficit des hôpitaux publics.
Évolution du solde des hôpitaux publics entre 2012 et 2019
(en pourcentage des recettes)
Source : Commission d'enquête, d'après les chiffres de la Drees
Le déficit des hôpitaux publics en 2019 était de 566 millions d'euros . Après une forte augmentation entre 2016 et 2017, il est en diminution depuis. Cependant, cette diminution ne doit pas masquer des différences notables entre les comptes de résultat des hôpitaux.
Le résultat net est en effet composé de trois éléments : le résultat d'exploitation, qui concerne les activités courantes, le résultat financier, qui est issu des placements et des dettes, et le résultat exceptionnel.
Le résultat exceptionnel tire le résultat net des hôpitaux vers le haut : il est excédentaire depuis 2013, et il a atteint 570 millions d'euros en 2019. Le résultat financier est en déficit de 861 millions d'euros en 2019, ce qui représente une légère amélioration par rapport à 2018, où le déficit était de 911 millions d'euros. En revanche, le déficit du résultat d'exploitation s'est nettement aggravé entre 2018 et 2019, passant de 48 millions d'euros à 278 millions d'euros.
La composition du résultat net des hôpitaux en 2018 et 2019
(en millions d'euros)
Source : Commission d'enquête, d'après les chiffres de la Drees
Note : l'écart avec résultat net retenu, 566 millions d'euros, provient de ce que l'annexe 7 du PLFSS utilise des chiffres plus récents que le panorama d'établissements de santé de la Drees de 2021, d'où sont tirés les comptes de résultat.
Comme le montre le graphique précédent, l'amélioration du déficit des hôpitaux en 2019 est due à une amélioration du résultat exceptionnel. Or le produit exceptionnel connaît une forte variation selon les années, tandis que l'évolution du résultat d'exploitation est plus déterminante dans l'évolution du déficit des hôpitaux à moyen terme.
En outre, les situations sont hétérogènes selon les différentes catégories d'établissement de santé, comme le montre le tableau suivant.
Évolution du résultat net des
budgets
des établissements publics de santé entre 2015 et
2019
(en millions d'euros)
|
2015 |
2016 |
2017 |
2018 |
2019 |
|
|
CHU |
- 249 |
- 99 |
- 23 |
51 |
112 |
|
AP-HP |
40 |
55 |
- 175 |
- 122 |
- 162 |
|
Très grands CH |
- 44 |
- 33 |
- 59 |
- 14 |
- 49 |
|
Grands CH |
- 53 |
- 62 |
- 181 |
- 210 |
- 224 |
|
CH moyens |
- 101 |
- 137 |
- 260 |
- 224 |
- 172 |
|
Petits CH |
16 |
16 |
- 41 |
- 61 |
- 71 |
|
Total |
- 392 |
- 260 |
- 740 |
- 580 |
- 566 |
Source : Annexe 7 du PLFSS pour 2022
Excédent ou déficit des hôpitaux publics entre 2012 et 2019
(en pourcentage des recettes)
|
2012 |
2013 |
2014 |
2015 |
2016 |
2017 |
2018 |
2019 |
|
|
AP-HP |
- 0,3 |
- 0,1 |
- 0,1 |
0,6 |
0,7 |
- 2,4 |
- 1,7 |
- 2,2 |
|
Autres CHR |
0,2 |
- 0,3 |
- 0,6 |
- 1,1 |
- 0,5 |
- 0,1 |
0,2 |
0,5 |
|
Très grands et grands CH |
0,2 |
- 0,1 |
- 0,2 |
- 0,6 |
- 0,5 |
- 1,4 |
- 1,1 |
- 1,1 |
|
CH moyens |
- 0,2 |
- 0,5 |
- 0,8 |
- 0,7 |
- 1,2 |
- 2,2 |
- 2,4 |
- 2,2 |
|
Petits CH |
0,5 |
0,6 |
0,1 |
- 0,2 |
0,3 |
- 0,6 |
- 0,4 |
- 1,1 |
|
Total |
0,1 |
- 0,1 |
- 0,3 |
- 0,5 |
- 0,3 |
- 0,9 |
- 0,7 |
- 0,7 |
Source : Commission d'enquête, d'après les chiffres de la Drees
L'augmentation des déficits en 2017 s'explique par la combinaison de la stagnation des recettes issues des séjours ainsi que des mesures statutaires de 2016 et 2017, qui ont conduit à une augmentation des charges de personnel. Il faut relever que, à contre-courant des autres catégories d'établissements de santé, le résultat net des CHU s'est amélioré entre 2016 et 2017.
Les centres hospitaliers ont pour leur majorité connu une dégradation de leur résultat entre 2017 et 2019 . Les très grands centres hospitaliers ont connu une légère amélioration, même si leur résultat net reste négatif (- 49 millions d'euros). Pour les CHU, l'amélioration est notable : ils passent d'un résultat net négatif en 2017 (- 23 millions d'euros) à un résultat positif (112 millions d'euros).
Il est utile de mettre en relation ces données avec le nombre et la proportion d'établissements de santé en déficit, pour évaluer notamment la concentration des déficits sur certains établissements en difficulté.
Nombre d'établissements publics de santé en déficit (budget principal)
|
2016 |
2017 |
2018 |
2019 |
2020 |
|
|
CHU |
18 |
16 |
14 |
17 |
10 |
|
Très grands CH |
17 |
23 |
18 |
21 |
19 |
|
Grands CH |
63 |
81 |
79 |
80 |
56 |
|
CH moyens |
145 |
161 |
149 |
134 |
114 |
|
Petits CH |
161 |
202 |
200 |
204 |
145 |
|
Total général |
404 |
483 |
460 |
456 |
344 |
Source : Commission d'enquête, d'après les chiffres du ministère des solidarités et de la santé
Proportion des établissements de santé en déficit
|
2013 |
2014 |
2015 |
2016 |
2017 |
2018 |
2019 |
2020 |
|
|
CHU |
73 % |
68 % |
68 % |
56 % |
50 % |
44 % |
53 % |
31 % |
|
Très grands CH |
52 % |
45 % |
59 % |
53 % |
70 % |
53 % |
62 % |
54 % |
|
Grands CH |
61 % |
64 % |
58 % |
55 % |
70 % |
69 % |
68 % |
48 % |
|
CH moyens |
60 % |
65 % |
59 % |
65 % |
72 % |
66 % |
59 % |
50 % |
|
Petits CH |
38 % |
41 % |
49 % |
39 % |
49 % |
48 % |
49 % |
36 % |
|
Total général |
47 % |
50 % |
52 % |
49 % |
58 % |
55 % |
55 % |
42 % |
Source : Commission d'enquête, d'après les chiffres du ministère des solidarités et de la santé
Les chiffres de 2020 doivent être considérés avec précaution. Ils comptabilisent en effet les biens remis à titre gratuit lors de la crise sanitaire à leur valeur vénale dans les stocks des établissements, conformément à la norme comptable M21, ce qui génère un produit supplémentaire, et conduit à une amélioration du résultat comptable des établissements. D'après les indications fournies à la commission d'enquête par le ministère de la santé et des solidarités, l'amélioration des résultats en 2020 s'explique principalement par la comptabilisation de ces biens.
Hors effet stock, le nombre d'établissements publics de santé déficitaires en 2020 est en réalité de 425, et la moyenne totale des établissements en déficit n'est pas de 42 % mais de 52 %, ce qui constitue une légère diminution par rapport à 2020. Des chiffres plus précis concernant les différentes catégories d'établissements pour l'exercice 2020 n'ont pas pu être fournis à la commission d'enquête, sauf pour les CHU, où il est indiqué que le nombre d'établissements en déficit est similaire à 2019.
Il faut souligner toutefois qu'entre 2017 et 2019, seul le nombre de centres hospitaliers de taille moyenne en déficit a diminué. Pour les autres catégories d'établissements de santé, ce nombre est resté globalement stable.
Les déficits des hôpitaux publics sont de plus en plus concentrés : selon la Drees, la moitié du déficit cumulé des hôpitaux publics en 2019 se concentre sur 43 établissements, contre 50 en 2018. En outre, les déficits cumulés sont estimés à 1 048 millions d'euros en 2019, en aggravation par rapport à 2018, où ils étaient de 963 millions d'euros.
Lorsque l'on met en relation les données sur la
proportion des établissements endettés, et celles sur le
déficit global, on se rend compte que le déficit des centres
hospitaliers de moyenne taille est resté
identique
(- 2,2 %) entre 2017 et 2019, tandis que le
nombre d'établissements en déficit a diminué sur la
même période, ce qui signifie les déficits des
établissements concernés se sont en moyenne aggravés.
De la même façon, le résultat net des CHU s'est nettement amélioré entre 2017 et 2019, tandis que le nombre d'établissements en déficit est resté globalement stable, ce qui révèle une aggravation du déficit des établissements qui étaient déjà en situation de déficit.
La concentration des établissements excédentaires s'accentue également. La moitié des excédents sont imputables à 16 établissements en 2019, contre 22 en 2018, et l'excédent cumulé est de 480 millions d'euros en 2019, alors qu'il était de 394 millions en 2018.
La concentration tant des déficits que des excédents est un sujet important, au sens où elle peut conduire à un hôpital public à « deux vitesses », c'est-à-dire une césure entre des établissements qui connaissent une stabilité financière, et d'autres pour lesquels les difficultés financières créent un cercle vicieux.
2. Une dette stabilisée, mais une chute de l'effort d'investissement et un taux de vétusté des établissements qui s'aggrave
L' encours de la dette des hôpitaux publics s'établit à 29,3 milliards d'euros en 2019 , ce qui représente 35,7 % de ses recettes cette année . Il est en diminution de 0,68 % par rapport à 2018 (29,5 milliards d'euros), et pour la première fois depuis 2015, la dette des hôpitaux publics est en baisse. De même, le taux d'endettement (défini comme la part des dettes au sein des ressources constituées des capitaux propres et des dettes financières) diminue légèrement en 2019, pour atteindre 51,4 % . Pour autant, les hôpitaux publics restent dans une situation financière fragile.
L'endettement des hôpitaux publics a diminué de 1,3 % entre 2013 et 2019, alors qu'il avait augmenté de 80 % entre 2008 et 2013. Le taux d'endettement est également en légère diminution depuis 2016, alors qu'il était en croissance quasiment continue entre 2009 et 2016. Enfin, le rapport de l'encours sur les recettes des hôpitaux publics a connu un maximum en 2013 à 39,9 % , pour diminuer jusqu'en 2019.
Évolution de l'endettement des hôpitaux publics de 2008 à 2019
Source : Commission d'enquête sur l'hôpital, d'après les chiffres de la Drees
Cette stabilisation a toutefois été accomplie au détriment de l'effort d'investissement. À l'exception de la légère hausse de 0,1 % entre 2018 et 2019, l'effort d'investissement est en baisse depuis 2009 . Il a été réduit de plus de moitié, passant de 10 % des recettes en 2009 à moins de 5 % en 2019.
La diminution de l'effort d'investissement a été rapide entre 2009 et 2016, avec une baisse d'en moyenne 0,7 % par an. Depuis 2016, cette diminution est plus lente (- 0,17 % en moyenne par an), mais la tendance à la baisse de l'investissement n'est pas encore inversée.
Évolution du taux d'endettement et de l'effort d'investissement des hôpitaux publics entre 2009 et 2019
Source : Commission d'enquête sur l'hôpital, d'après les chiffres de la Drees
La diminution de l'effort d'investissement se traduit dans l' augmentation du taux de vétusté des équipements et des constructions des hôpitaux publics , indicateurs révélateurs du besoin en investissement des hôpitaux 51 ( * ) . Le taux de vétusté des équipements est ainsi passé de 75 % à 80 % entre 2010 et 2018 , et celui des constructions est passé de 46 % à 50,5 % sur la même période.
Évolution du taux de vétusté des équipements des hôpitaux publics entre 2010 et 2018
(en pourcentage)
Source : Rapport de l'IGAS, Évaluation de la dette des établissements publics de santé et des modalités de sa reprise , avril 2020
B. UN SOLDE DES ESPIC EXCÉDENTAIRE, MAIS AU PRIX D'UNE CONTRACTION DE L'EFFORT D'INVESTISSEMENT
Le résultat net des Espic en 2019 est de 45 millions d'euros. Il est excédentaire pour la troisième année consécutive. Les recettes des Espic sont estimées à 12,405 milliards d'euros en 2019, tandis que les dépenses s'établissent à 12,306 milliards d'euros. L'excédent des Espic est ainsi de 0,4 % en 2019, en augmentation par rapport à 2018, où il était de 0,2 %.
Évolution du solde des Espic entre 2012 et 2019
(en pourcentage des recettes)
Source : Commission d'enquête sur l'hôpital, d'après les chiffres de la Drees
Tout comme pour les hôpitaux publics, le résultat net des Espic se décompose en un résultat d'exploitation, un résultat financier et un résultat exceptionnel. Dans le cas des Espic, le résultat exceptionnel est relativement stable entre 2018 et 2019, passant de 45 millions d'euros à 43 millions. En revanche, le résultat d'exploitation progresse jusqu'à 58 millions d'euros en 2019, contre 40 millions en 2018.
La composition du résultat net des Espic en 2018 et 2019
(en millions d'euros)
Source : Commission d'enquête sur l'hôpital, d'après les chiffres de la Drees
L'encours de la dette des Espic représente 26 % des produits bruts d'exploitation en 2019, et est stable par rapport à 2018. Le taux d'endettement de ces établissements a diminué de façon continue depuis 2012, jusqu'à atteindre 41,9 % en 2019.
La proportion des Espic en situation de déficit est de 35 % en 2019. Elle diminue légèrement par rapport à 2018, où elle est de 36 %.
Si ces résultats témoignent de la stabilité financière des Espic, il faut souligner qu'ils reposent sur une modération de l'investissement, qui peut être préjudiciable pour la situation financière des Espic sur le long terme. L'effort d'investissement a ainsi reculé de façon importante en 2019 : il a atteint 3,9 % des produits bruts d'exploitation, contre 5,6 % en 2018. D'une manière générale, la contraction de l'effort d'investissement des Espic est constante depuis 2013, ce qui nuance leurs bons résultats financiers.
Par ailleurs, les résultats des Espic sont assez contrastés selon le type d'activité. Les activités de médecine, chirurgie, obstétrique et ondotologie (MCO) sont devenues globalement déficitaires, comme le montre le tableau suivant.
Excédent ou déficit des Espic entre 2012 et 2019
(en pourcentage des recettes)
|
² |
2012 |
2013 |
2014 |
2015 |
2016 |
2017 |
2018 |
2019 |
|
Centre de lutte contre le cancer |
- 0,6 |
- 1,0 |
- 0,6 |
0,4 |
0,4 |
0,6 |
0,9 |
1,2 |
|
Médecine, chirurgie, obstétrique et ondotologie |
- 0,3 |
- 0,3 |
- 1,3 |
- 0,7 |
0,1 |
- 0,4 |
0,0 |
- 0,2 |
|
Psychiatrie |
- 0,3 |
0,7 |
0,0 |
0,0 |
- 0,1 |
0,8 |
0,4 |
1,0 |
|
Soins de suite et de réadaptation |
0,1 |
0,0 |
- 0,2 |
- 0,1 |
- 0,6 |
1,3 |
- 0,1 |
0,4 |
|
Total |
- 0,3 |
- 0,2 |
- 0,7 |
- 0,3 |
0,0 |
0,4 |
0,2 |
0,4 |
Source : Commission d'enquête sur l'hôpital, d'après les chiffres de la Drees
Les établissements de MCO sont les seuls parmi les Espic à connaître un déficit en 2019. En outre, la proportion d'établissements de MCO déficitaires est de 48 %, contre 43 % en 2018 et 40 % en 2017. Pour les autres catégories d'établissements, le nombre d'établissements déficitaires diminuent.
En outre, les investissements des établissements de MCO ont également diminué : ils représentent 4,3 % des produits bruts d'exploitation en 2019, contre 5,0 % en 2018.
C. UNE SITUATION FINANCIÈRE DES CLINIQUES PRIVÉES POSITIVE, BIEN QU'HÉTÉROGÈNE
Le chiffre d'affaires des cliniques privées est estimé à 16 milliards d'euros en 2019, ce qui représente une augmentation de 3,7 % du chiffre d'affaires par rapport à 2018. Leur résultat net est de 392 millions d'euros. La rentabilité nette des cliniques est de 2,4 % en 2019, contre 2,2 % en 2018. Ce niveau de rentabilité est toutefois inférieur à la période 2014-2017, où il était supérieur à 3 %.
Cette hausse de la rentabilité est due à la progression du résultat d'exploitation, qui passe de 3,5 % du chiffre d'affaires en 2018 à 4,3 % en 2019. Elle a permis de compenser l'augmentation de l'impôt sur les bénéfices, qui est de 1,3 % en 2019, contre 0,7 % en 2018, ce qui est un niveau qui n'avait plus été atteint depuis 2012.
L'endettement total (qui désigne le rapport des dettes financières sur les capitaux permanents) des cliniques privées diminue de manière continue depuis 2010, pour atteindre 33,5 %.
Évolution du résultat d'exploitation des cliniques privées entre 2012 et 2019
(en pourcentage du chiffre d'affaires)
Source : Commission d'enquête sur l'hôpital, d'après les chiffres de la Drees
Évolution de la rentabilité des cliniques privées entre 2012 et 2019
(en pourcentage du chiffre d'affaires)
Source : Commission d'enquête sur l'hôpital, d'après les chiffres de la Drees
La progression de la rentabilité ne s'est pas faite au détriment de l'investissement : celui a progressé de 0,3 % en 2019 pour s'élever à 4,7 % du chiffre d'affaires. 12 % des établissements présentent un effort d'investissement supérieur à 10 % de leur chiffre d'affaires.
Une part toutefois des cliniques privées se trouvent en difficultés financières. Il est estimé qu'un quart des cliniques étaient en déficit en 2019. En outre une clinique sur cinq possède un taux d'endettement supérieur à 50 % de ses capitaux permanents.
Les cliniques de soins de suite et de réadaptation (SSR) sont celles qui connaissent l'évolution la plus défavorable : 28 % d'entre elles sont déficitaires, en augmentation de 5 points par rapport à 2018. En outre, le taux d'endettement des cliniques de SRR progresse de 16,5 % en 2018 à 20,1 % en 2019. En revanche, l'effort d'investissement des cliniques de SRR progresse nettement (+ 1,1 point en 2019).
DEUXIÈME PARTIE
FAIRE ET REDONNER CONFIANCE AUX ACTEURS
HOSPITALIERS
Le système hospitalier a joué un rôle majeur dans la diffusion du progrès médical et l'amélioration des prises en charge qui se traduisent en particulier par l'allongement de la durée de vie. Mais celle-ci génère aussi des besoins de santé croissants qui exercent une pression forte sur l'ensemble des acteurs de santé, hospitaliers comme libéraux.
Dans ce contexte, le malaise des personnels hospitaliers, les départs et les difficultés de recrutement qu'il provoque, menacent d'entraîner l'hôpital dans une spirale négative.
Face à ce risque d'affaissement, il est indispensable de faire confiance et de redonner confiance aux acteurs hospitaliers dans leur ensemble, qu'ils soient soignants, gestionnaires ou chargés de fonctions de soutien.
Il s'agit tout d'abord de leur permettre de reprendre prise sur la marche de l'hôpital et l'organisation de leur travail , alors qu'ils ont aujourd'hui trop souvent le sentiment de subir les conséquences de décisions arrêtées et imposées sans considération des réalités quotidiennes. Une gouvernance plus équilibrée, de plus larges responsabilités confiées aux équipes soignantes et un allègement des contraintes administratives extérieures doivent permettre de redonner des marges d'autonomie et de mieux mobiliser la communauté hospitalière autour d'un projet commun.
Le Ségur de la santé s'est traduit par un effort inédit sur les rémunérations qui mériterait cependant d'être ajusté pour mieux compenser certaines contraintes propres à l'exercice hospitalier. Mais au-delà des rémunérations, l'attractivité des carrières hospitalières repose aussi sur une amélioration de la formation et des conditions de travail . Il est surtout nécessaire de permettre aux acteurs du soin à l'hôpital de retrouver du sens dans leur travail, en les libérant de tâches chronophages qui réduisent leur présence auprès des patients et en renforçant significativement les effectifs infirmiers et soignants dans les équipes de soins .
Enfin, la confiance passe également par des modalités de financement plus lisibles, plus stables, plus en accord avec les besoins de soins hospitaliers et les nécessités de modernisation des équipements.
I. REDONNER DE LA LIBERTÉ ET DE L'AUTONOMIE AUX ÉQUIPES SOIGNANTES ET AUX ÉTABLISSEMENTS
Parmi les sources de démotivation ou de découragement mises en avant au sein des communautés médicales et soignantes figure la perception d'une césure entre la logique d'organisation et de fonctionnement de l'hôpital , telle qu'elle conditionne au quotidien le travail des équipes, et le sens même de ce travail tourné vers la prise en charge des patients .
Sans tomber dans une vision schématique, tant les pratiques sont diverses selon les établissements, un réel déséquilibre s'est créé, laissant se développer le sentiment que les responsables des activités de soins perdaient toute prise sur les décisions qui se prennent à l'hôpital.
Cette préoccupation a été prise en compte par un certain nombre de dispositions législatives et réglementaires intervenues au cours de l'année 2021. Toutefois, toutes les difficultés ne viennent pas des textes, comme en témoigne l'exemple du centre hospitalier de Valenciennes, où s'est rendue une délégation de la commission d'enquête. Dans le cadre de la loi HPST de 2009, souvent critiquée, il a su trouver un mode de fonctionnement reposant largement sur l'implication des équipes médicales et soignantes.
Ce sont donc surtout les pratiques qu'il faut infléchir, non seulement au niveau des diverses instances de gouvernance , dans lesquelles le rôle des représentants des praticiens et des personnels paramédicaux doit être revivifié, mais aussi en renforçant les responsabilités et les capacités d'initiative des équipes de soins .
En parallèle, les établissements doivent être libérés des pesanteurs que provoquent sur l'ensemble de la communauté hospitalière, des directions jusqu'aux services de soins, des relations excessivement bureaucratiques avec les tutelles et des procédures de certification, d'accréditation et d'évaluation qui méritent d'être rationalisées .
Le statut uniforme des établissements publics de santé fait-il obstacle aux marges de liberté et d'autonomie qui leur permettraient de mieux s'adapter aux spécificités de leur activité et de leur territoire ? Pas nécessairement, mais des possibilités de différenciation en matière d'organisation et de gestion des ressources humaines pourraient leur être accordées, à l'image de celles dont disposent les établissements de santé privés d'intérêt collectif.
A. UN RÉÉQUILIBRAGE DE LA GOUVERNANCE À CONSOLIDER
Dans l'expression du malaise ressenti par les personnels hospitaliers, de cette « perte de sens » qui rendrait le métier moins attractif et les contraintes qu'il suppose de moins en moins supportables, revient régulièrement la mise en cause d'une logique de fonctionnement qui se serait éloignée de la vocation même de l'hôpital et n'obéirait plus qu'à des considérations économiques et étroitement gestionnaires.
L'évolution de la gouvernance, avec un pouvoir de décision concentré entre les mains du directeur d'établissement , lui-même fortement subordonné aux autorités de tutelle, est souvent présentée comme le facteur majeur d'un effacement des objectifs de soins dans les décisions prises à l'hôpital.
Cette vision a certes été démentie au cours de la crise sanitaire qui a démontré la capacité de l'hôpital à mettre en oeuvre une gouvernance agile, tout comme celle des différentes catégories de personnels - direction, médecins, soignants - à travailler en pleine cohésion autour d'objectifs partagés, au service du soin et des patients. Faut-il cependant n'y voir, comme certains l'expriment, qu'une simple parenthèse, dans un contexte exceptionnel qui justifiait de lever nombre de contraintes administratives, financières et procédurales ?
Au cours des auditions et rencontres de la commission d'enquête, les acteurs hospitaliers, dans leur grande majorité, sont convenus qu'il n'y avait pas lieu d'opposer de manière artificielle et caricaturale les équipes administratives et de direction, dont l'optique serait purement gestionnaire, et les équipes de soins, seules animées du souci des patients. Il a été admis que dans une grande majorité de cas, directeurs et présidents de commission médicale d'établissement (CME) travaillent en bonne intelligence au service de l'institution , même si cela peut tenir en grande partie à la qualité de leur relation et que les équipes de soins et leurs responsables ne se sentent bien souvent pas suffisamment impliqués dans le processus de décision.
La notion de pilotage « médico-administratif » des établissements fait l'objet d'un large accord. Le rôle du directeur, représentant légal de l'établissement avec toutes les responsabilités que cela implique, tout comme celui des équipes administratives, indispensables au fonctionnement de l'établissement, ne sont pas fondamentalement contestés par les représentants de la communauté médicale et soignante. Les représentants des directeurs reconnaissent pour leur part la légitimité des attentes des acteurs médicaux et soignants et la nécessité d'une concertation étroite avec eux pour définir et mener à bien des projets co-construits.
L'an passé, les textes régissant les instances de gouvernance ont été ajustés pour mieux garantir ce nécessaire équilibre. Il importe désormais de donner plein effet à ces dispositions et, de manière plus générale, de rapprocher les cultures administrative et médicale, aujourd'hui trop cloisonnées.
1. Donner leur plein effet aux ajustements apportés en matière de gouvernance afin de mieux mobiliser la communauté hospitalière autour d'un projet commun
Dans l'évolution des dispositions régissant les instances de gouvernance des établissements publics de santé, la loi « hôpital, patients, santé, territoires » du 21 juillet 2009 (HPST) marque une rupture en transférant au directeur d'établissement de nombreuses compétences de gestion relevant précédemment du conseil d'administration (signature du CPOM avec l'ARS, fixation du budget, organisation interne de l'établissement en pôles, politique sociale). Par ailleurs, la nomination des chefs de pôle et des chefs de service, ainsi que la signature du contrat de pôle, relèvent du directeur, et non plus d'une décision conjointe avec le président de CME. Le directeur est assisté d'un directoire à majorité médicale, mais il en désigne les membres et le directoire ne dispose juridiquement d'aucune fonction décisionnelle. La CME est quant à elle principalement orientée sur la qualité des soins et les relations avec les usagers, avec une compétence consultative dans les autres domaines de la vie de l'établissement.
La mission confiée au professeur Olivier Claris avait relevé des pratiques plus souples que l'application littérale de ces dispositions (fréquence des codécisions de fait entre directeurs et présidents de CME et des décisions par consensus au sein du directoire) et jugé nécessaire de les généraliser tout et revalorisant le rôle de la CME, souvent perçue comme une simple chambre d'enregistrement.
Ces préconisations ont été reprises dans une série de modifications législatives et réglementaires intervenues au cours du premier semestre 2021 visant à la « médicalisation » des décisions à l'hôpital 52 ( * ) .
Elles se traduisent par les évolutions suivantes :
- les compétences de la CME sont étendues (élaboration du projet médical qui est proposé au directoire, consultation sur le budget, les investissements) ;
- le président de la CME retrouve un pouvoir de décision conjointe avec le directeur pour l'organisation interne des activités médicales et médico-techniques, pour la nomination des chefs de pôle, chefs de service ou d'unités fonctionnelle et pour la signature des contrats de pôle ;
- il est chargé de coordonner avec le directeur l'élaboration du projet médical en associant les équipes médicales.
|
Principales évolutions relatives aux instances
de gouvernance
|
|
Loi n° 70--1318 du 31 décembre 1970 portant réforme hospitalière Le conseil d'administration délibère sur le budget, les comptes, les emprunts, la création ou la suppression des services. Institution d'une commission médicale consultative, obligatoirement consultée sur le budget, les comptes et sur l'organisation et le fonctionnement des services médicaux. Le directeur, nommé par le ministre après avis du président du conseil d'administration, ordonne les dépenses et recrute le personnel. Il dispose d'une compétence générale de gestion |
|
Loi n° 91-748 du 31 juillet 1991 portant réforme hospitalière Outre ses compétences antérieures, le conseil d'administration définit la politique générale de l'établissement et délibère sur un projet d'établissement, comportant notamment un projet médical. Institution d'un schéma régional d'organisation sanitaire (SROS), non opposable, et de contrats pluriannuels d'objectifs et de moyens (CPOM) conclus entre l'établissement, l'État et l'assurance maladie et soumis à la délibération du conseil d'administration. La commission médicale consultative devient la commission médicale d'établissement (CME), composée des représentants des personnels médicaux, odontologiques et pharmaceutiques. Elle élit son président. Elle prépare avec le directeur le projet médical de l'établissement et les mesures d'organisation des activités médicales, odontologiques et pharmaceutiques. Une commission des services de soins infirmiers est instituée. |
|
Ordonnance n° 96-346 du 24 avril
1996 portant réforme
Institution des agences régionales de l'hospitalisation (ARH). Le SROS devient opposable et les CPOM obligatoires. Le président de la CME est associé à la préparation du CPOM conclu par l'hôpital avec l'ARH. La CME prépare avec le directeur la politique d'amélioration de la qualité. |
|
Ordonnance n° 2005-406 du 2 mai 2005
simplifiant le régime juridique
Institution d'un conseil exécutif, présidé par le directeur et composé à parité de représentants des médecins désignés par la CME et de représentants des équipes de direction, le directeur ayant voix prépondérante. Il prépare les mesures nécessaires à l'élaboration et à la mise en oeuvre du projet d'établissement et du CPOM. |
|
Loi n° 2009-879 du 21 juillet 2009 « hôpital, patients, santé, territoires » HPST Le conseil d'administration devient conseil de surveillance. Il délibère sur le projet d'établissement et le compte financier. Il est simplement informé sur le budget (EPRD). La signature des CPOM avec l'agence régionale de santé (ARS), qui succède à l'ARH, la fixation du budget (état prévisionnel des recettes et des dépenses - EPRD), la détermination des investissements, l'organisation interne de l'établissement en pôles, la politique sociale, relèvent du directeur. Le directeur nomme les chefs de pôle, de service et d'unité fonctionnelle. Il signe avec les chefs de pôle un contrat de pôle. Le conseil exécutif devient le directoire. Il est composé en majorité de membres du personnel médical nommés par le directeur. Le directeur préside le directoire, le président de la CME est vice-président. Le directoire appuie et conseille le directeur dans la gestion et la conduite de l'établissement ; il est concerté en amont des prises de décision relevant du directeur. Le président de la CME élabore le projet médical avec le directeur et le directoire approuve le projet médical. |
|
Ordonnance n° 2021-291 du 17 mars 2021 relative aux GHT et à la médicalisation des décisions à l'hôpital - loi n° 2021-502 - du 26 avril 2021 « confiance et simplification » Le président de la CME, conjointement avec le directeur, arrête l'organisation interne de l'établissement pour les activités cliniques et médico-techniques, nomme les chefs de pôle, de service et d'unité fonctionnelle signe les contrats de pôle. Sur proposition conjointe de leur président, le directeur peut regrouper la CME et la commission des soins infirmiers en une commission médico-soignante. Un projet de gouvernance et de management est intégré au projet d'établissement. |
Il s'agit finalement d'une évolution mesurée de la gouvernance hospitalière , dans le sens d'un rééquilibrage nécessaire, mais sans bouleversement.
Le renforcement des pouvoirs du président de CME n'est pas allé jusqu'à en faire un directeur médical, responsable de l'ensemble des questions médicales, comme il en existe dans beaucoup d'autres pays. Élu par ses pairs, il demeure le représentant de la communauté médicale tout en voyant ses responsabilités dans la conduite de l'hôpital clairement affirmées.
Par ailleurs, cette réforme est restée centrée sur les rapports entre composantes directoriale et administrative et n'a pas touché au rôle du conseil de surveillance, où siègent notamment les représentants des collectivités territoriales et des usagers.
Toutefois beaucoup d'interlocuteurs de la commission d'enquête ont considéré que dans le contexte difficile que traverse l'hôpital public, la priorité n'était pas de s'engager dans de vastes réformes institutionnelles.
Sur la base des ajustements entrés en vigueur en janvier 2022, plusieurs axes d'effort paraissent devoir être privilégiés.
Tout d'abord, s'il était nécessaire de renforcer les compétences de la CME et de son président sur toutes les questions d'ordre médical, il faut également que cette « médicalisation » des décisions se ressente jusqu'au niveau des services de soins et de leurs équipes. Or, comme l'avait souligné le rapport Claris, praticiens et soignants se considèrent à la fois insuffisamment informés et insuffisamment pris en compte dans la chaîne décisionnelle, qu'il s'agisse d'ailleurs des travaux de la CME ou du rôle, plus opérationnel, du directoire.
Il est donc indispensable d' assurer une articulation effective et une plus forte interaction entre les instances décisionnelles dans lesquelles siègent des acteurs médicaux - directoire et CME - et les services de soins . Les échanges préalables avec les services, la possibilité pour ceux-ci de faire remonter leurs préoccupations au directoire, voire, ponctuellement, d'y être représentés lorsqu'une réunion porte sur un sujet qui les concerne particulièrement, peut y contribuer.
Recommandation : assurer une meilleure articulation et une plus forte interaction entre la CME et le directoire d'une part et les services de soins d'autre part en développant les échanges préalables et la possibilité pour les services d'être ponctuellement associés aux travaux du directoire.
Ensuite, le renforcement du rôle du président de CME , non seulement dans le binôme qu'il constitue avec le directeur mais également dans les responsabilités qui lui incombent vis-à-vis de l'ensemble de la communauté médicale et soignante, doit s'accompagner de réels moyens pour exercer ses missions . Des dispositions réglementaires avaient été prises en ce sens (intégration aux obligations de service du temps consacré à ces fonctions, mise à disposition de moyens matériel, financiers et humains, formation à la prise de fonction) dès les décrets d'application de la loi HPST 53 ( * ) , il y a plus de dix ans, mais de l'avis de la plupart des présidents de CME entendus par la commission d'enquête, elles n'étaient le plus souvent pas appliquées.
Il est prévu que ce point soit traité dans la charte de gouvernance instituée entre le directeur et le président de CME, qui doit notamment assurer à celui-ci la mise à disposition d'au moins un collaborateur 54 ( * ) . Il importe que ces dispositions réglementaires soient désormais réellement et pleinement appliquées.
Recommandation : veiller à la mise en oeuvre effective des dispositions réglementaires prévoyant la mise à disposition des présidents de CME de moyens matériels, financiers et humains, jusqu'ici peu appliquées.
Enfin, la prise en compte des personnels paramédicaux dans le rééquilibrage de la gouvernance constitue un troisième enjeu que les dernières évolutions législatives ont peu abordé.
La loi du 26 avril 2021 a prévu la nomination d'un membre du personnel non médical au sein du directoire 55 ( * ) , au sein duquel le directeur des soins siège déjà comme membre de droit. Par ailleurs, elle ouvre l'option d'une fusion de la CME et de la commission des soins infirmiers, de rééducation et médico-techniques (CSIRMT) sur proposition des présidents des deux instances et avis conforme de celles-ci, pour former une commission médico-soignante élisant son président parmi le personnel médical et dont le directeur des soins infirmiers serait le vice-président 56 ( * ) .
Si une telle solution peut présenter des avantages, en décloisonnant les approches médicales et soignantes, elle peut aussi comporter le risque de diluer les questions proprement paramédicales. La restauration des deux commissions consultatives est néanmoins possible à la demande d'une majorité de la composante médicale ou de la composante soignante et médico-technique.
En tout état de cause, lorsque les deux commissions sont maintenues, il serait très utile de prévoir des échanges ou même des réunions conjointes entre la CME et la CSIRMT autour de sujets d'intérêt commun.
Recommandation : lorsqu'elles n'ont pas fusionné, organiser des échanges et des réunions conjointes entre la CME et la commission des soins infirmiers autour de sujets d'intérêt commun.
Le rôle de la commission des soins infirmiers doit être réétudié et valorisé , au même titre que l'a été celui de la CME, afin de permettre aux personnels paramédicaux de se sentir beaucoup plus associés à la gouvernance. Cette instance constitue en outre un lieu privilégié d'échange sur les initiatives soignantes et les pratiques innovantes.
Recommandation : revaloriser le rôle de la commission des soins infirmiers afin de mieux associer les personnels paramédicaux à la gouvernance.
2. Développer la communauté d'approche entre corps médical et équipes de direction
Si l'organisation juridique de la gouvernance doit permettre l'exercice d'un pilotage médico-administratif équilibré , celui-ci repose aussi sur la capacité des acteurs à travailler au service d'un objectif commun . Pour le docteur Jean-Yves Grall, président du collège des directeurs généraux d'agences régionales de santé, il faut une « compréhension mutuelle et réciproque des difficultés des uns et des autres, pour avoir une résultante qui est l'intérêt de l'établissement et de la population qu'il dessert. Ceci suppose que l'ensemble des médecins puissent être acculturés à ce qu'est l'autre partie de l'hôpital - dont la gestion -, et à l'inverse, que les équipes de direction puissent de temps en temps avoir une idée précise de ce qu'est le travail des médecins et notamment des conséquences liées à la pratique. Le dialogue doit être régulier et encouragé. » 57 ( * )
De nombreux intervenants l'ont souligné devant la commission d'enquête : la réalité est loin de refléter une opposition par trop schématique entre corps médical et équipes de direction . Pour autant ni leur formation ni leur pratique professionnelle ne prédisposent à une articulation facile entre leurs fonctions dans un environnement professionnel dont l'organisation demeure compartimentée.
S'agissant des équipes de direction , le recrutement repose quasi-exclusivement sur l'École des hautes études en santé publique (EHESP), même si la loi HPST a prévu la possibilité de nommer des non-fonctionnaires comme chefs d'établissement, dans la limite d'un plafond de 10 %. La formation, d'une durée de deux ans, s'effectue pour moitié sous forme de stage en milieu professionnel. Contrairement à ce qui est parfois affirmé, le profil des directeurs n'est pas absolument homogène . La promotion 2021-2022 compte 50 élèves issus du concours externe, dont environ la moitié venant des instituts d'études politiques, et 35 élèves issus du concours interne, principalement des attachés d'administration hospitalière, mais également 6 soignants. Toutefois, compte tenu de la variété des tâches auxquelles sont appelés les personnels de direction, il y aurait tout intérêt à favoriser une plus grande variété de profils , en s'ouvrant davantage aux soignants, aux ingénieurs, aux formations en sciences humaines et sociales et aux médecins. Il faut noter que ce n'est pas l'école elle-même qui organise le concours de recrutement, mais le centre national de gestion (CNG) qui gère la carrière des personnels de direction comme celle des praticiens hospitaliers. Confier à l'école la responsabilité du concours pourrait assurer une meilleure adéquation avec l'évolution du contenu de la formation.
Recommandation : accentuer la diversification des profils des futurs directeurs formés à l'EHESP et confier à celle-ci l'organisation du concours de recrutement.
S'agissant des médecins , leur formation initiale les immerge dans l'exercice hospitalier, mais ne comporte aucune formation de base sur les enjeux d'organisation et de gestion d'une structure aussi complexe que l'hôpital, alors même qu'ils peuvent assez rapidement se trouver en situation d'être sollicités en la matière. Un module adapté, consacré à la gestion et au management hospitalier, devrait être intégré à la formation de ceux qui se destinent aux carrières hospitalières.
Dans cette optique, des formations communes aux élèves directeurs et aux futurs praticiens , au sein des facultés de médecine et de l'EHESP, pourraient également être développées.
Recommandation : prévoir un module consacré à la gestion et au management hospitalier dans la formation des médecins qui se destinent aux carrières hospitalières et développer des formations communes aux élèves directeurs et aux futurs praticiens.
Enfin, si les textes permettent aujourd'hui à un praticien hospitalier d'être nommé à un poste de directeur d'établissement, après une formation d'adaptation à l'emploi organisée par l'EHESP, cette possibilité reste inappliquée. Les centres de lutte contre le cancer, établissements privés à but non lucratif, sont souvent cités pour illustrer la capacité de médecins à gérer des établissements importants, comme cela peut être le cas dans d'autres pays, même si ces établissements n'ont pas la même gamme d'activité qu'un CHU ou même qu'un gros centre hospitalier. Il s'agit alors d'un véritable changement de métier, par rapport à l'exercice clinique. L' intégration de praticiens dans les équipes de direction , comme à l'AP-HP où la fonction de directrice générale-adjointe a été confiée à une directrice de département hospitalo-universitaire constitue une solution intermédiaire intéressante qui, dans certains établissements, pourrait utilement contribuer à un enrichissement mutuel des visions et des approches au sein des équipes de direction. Devant la commission d'enquête, le directeur général de l'AP-HM, François Crémieux, s'est prononcé en ce sens afin d'éviter chez les directeurs d'hôpitaux un « entre-soi professionnel ». Il a estimé que « les équipes de direction, notamment des gros établissements, ... pourraient associer des profils plus variés que ce n'est le cas aujourd'hui » et nécessaire qu'elles « s'ouvrent à d'autres compétences » 58 ( * ) .
Recommandation : développer l'intégration de praticiens au sein des équipes de direction dans les établissements les plus importants.
B. RENFORCER LES RESPONSABILITÉS ET LES CAPACITÉS D'INITIATIVE DES ÉQUIPES DE SOINS
La gestion de la première vague épidémique de covid , en 2020, a fait une large part à l'initiative des acteurs de terrain . Ils ont montré une grande capacité d'adaptation et d'innovation ainsi qu'une aptitude à mettre en oeuvre des solutions efficaces en termes d'organisation, de coordination ou d'utilisation des ressources. Beaucoup de rigidités et de cloisonnements ont été dépassés.
Cette expérience a révélé la nécessité, au-delà du contexte exceptionnel de crise qui a permis de bousculer les procédures et de lever certaines contraintes, de redonner de la souplesse de fonctionnement et de renforcer la gestion de proximité.
De ce point de vue, la réhabilitation du rôle du service est un facteur important. Mais il est surtout nécessaire de donner aux équipes de soins une prise tangible sur les choix qui les concernent , en assurant une meilleure prise en compte de leurs projets et en accordant à celles qui le souhaitent une réelle marge d'autonomie.
1. La réhabilitation du service : un facteur essentiel pour la dynamique collective
Engagée en 2005 et confirmée par la loi HPST en 2009, l' organisation des établissements publics de santé en pôles a suscité de nombreuses critiques sans doute moins liées au principe même du regroupement de services qu'à la façon dont cette réorganisation a été mise en oeuvre.
D'une part, les pôles ont souvent été perçus par les acteurs hospitaliers comme une strate supplémentaire ne possédant pas toujours une véritable cohérence fonctionnelle, complexifiant et opacifiant l'organisation interne et faisant obstacle à des relations directes entre les équipes de soins et la direction.
D'autre part, l'effacement des services et leur dilution dans un ensemble plus vaste ont fragilisé le sentiment d'identité professionnelle qui était fortement associé à une discipline médicale, avec des conséquences sur la motivation et la cohésion des équipes, tout en s'accompagnant d'une perte d'autonomie dans l'exercice de leurs missions.
La loi du 26 avril 2021 a permis une réelle inflexion en réhabilitant le service désormais défini comme « l'échelon de référence en matière d'organisation, de pertinence, de qualité et de sécurité des soins, d'encadrement de proximité des équipes médicales et paramédicales, d'encadrement des internes et des étudiants en santé ainsi qu'en matière de qualité de vie au travail ».
Par ailleurs, si la constitution de pôles demeure l'organisation de droit commun, la loi permet d'y déroger, le directeur et le président de la CME pouvant décider d'organiser librement le fonctionnement médical et la dispensation des soins, après avis conforme de la CME et de la CSIRMT.
|
Principales évolutions relatives à l'organisation des établissements publics de santé |
|
Loi n° 70-1318 du 31 décembre 1970 portant réforme hospitalière L'établissement est organisé en services dont la création, la transformation et la suppression relèvent d'une décision du conseil d'administration. |
|
Loi n° 84-5 du 3 janvier 1984 portant diverses
mesures relatives
L'établissement est organisé en départements groupant les personnels qui concourent à l'accomplissement d'une tâche commune caractérisée par la nature des affections prises en charge ou des techniques de traitement et de diagnostic mises en oeuvre. Le chef de département est élu par les praticiens. |
|
Loi n° 87-575 du 24 juillet 1987 relative
aux établissements d'hospitalisation
Les services sont rétablis comme unité de base de l'organisation de l'activité de soins. Ils peuvent comporter des pôles d'activité. Avec l'accord des chefs de service intéressés, les services peuvent être regroupés, en tout ou en partie. Le chef de service est nommé par le ministre de la santé. Lorsqu'un département est créé, il est placé sous l'autorité d'un coordonnateur nommé selon des modalités prévues par le règlement intérieur. |
|
Loi n° 91-748 du 31 juillet 1991 portant réforme hospitalière L'établissement est organisé en services ou départements. Avec l'accord des chefs de service ou de département intéressés, des services, des départements ou unités fonctionnelles peuvent être regroupés en fédérations en vue soit du rapprochement d'activités médicales complémentaires, soit d'une gestion commune de lits ou d'équipements, soit d'un regroupement des moyens en personnel ou pour la réalisation de plusieurs de ces objectifs. |
|
Ordonnance n° 2005-406 du 2 mai 2005
simplifiant le régime juridique
L'établissement doit s'organiser en pôles d'activité, créés par le conseil d'administration, regroupant de services ayant des activités communes ou complémentaires. Ils sont dirigés par un responsable de pôle nommés par décision conjointe du directeur et du président de CME. Au sein des pôles d'activité peuvent être constituées par le conseil d'administration des structures internes, notamment des services et unités fonctionnelles. |
|
Loi n° 2009-879 du 21 juillet 2009 « hôpital, patients, santé, territoires » Les responsables de pôle deviennent des chefs de pôle. Ils sont nommés par le directeur d'établissement qui signe avec eux le contrat de pôle. Les pôles peuvent comporter des structures internes (services, unités), mais sont désormais le seul mode d'organisation obligatoirement prévu par la loi. |
|
Ordonnance n° 2021-291 du 17 mars 2021
relative aux GHT et à la médicalisation de l'hôpital
Par dérogation, le directeur et le président de la CME peuvent décider d'organiser librement le fonctionnement médical et la dispensation des soins, sur avis conforme de la CME et de la CSIRMT. Ils nomment conjointement les responsables des structures médicales et médico-techniques ainsi créées. Les services constituent l'échelon de référence en matière d'organisation, de pertinence, de qualité et de sécurité des soins, d'encadrement de proximité des équipes médicales et paramédicales, d'encadrement des internes et des étudiants en santé ainsi qu'en matière de qualité de vie au travail. Le chef de service est nommé par décision conjointe du directeur d'établissement et du président de la CME. |
Lors des travaux de la commission d'enquête, il a pu être constaté que les évolutions législatives intervenues en 2021 donnaient globalement satisfaction.
En effet, c'est moins l'organisation en pôles qui a été contestée que son caractère systématique , obligatoire et parfois éloigné des logiques fonctionnelles. Il apparaît donc souhaitable que les pôles puissent être maintenus lorsqu'ils présentent une réelle pertinence , notamment lorsqu'ils ont une vocation transversale (imagerie, biologie, pharmacie), et que les établissements bénéficient de toute la souplesse d'appréciation nécessaire pour adopter un autre mode d'organisation lorsque cela apparaît plus judicieux.
La réhabilitation du service , défini par une discipline ou une spécialité, comme base de l'organisation hospitalière, qu'il soit ou non inclus dans un pôle, apparaît potentiellement comme un important facteur de mobilisation collective .
À ce titre, de nombreux interlocuteurs de la commission d'enquête ont souligné le rôle majeur du cadre de santé aux côtés du chef de service.
Ce rôle doit être renforcé alors qu'il est aujourd'hui entravé par leur absorption par des tâches de gestion des absences ou de recherche de lits d'aval, qui réduit leur temps de présence auprès des équipes , d'autant qu'il leur est fréquemment confié l'encadrement de plusieurs équipes. D'autre part, alors qu'ils ont démontré, lors de la crise sanitaire, leur aptitude à mener rapidement des réorganisations adaptées, les cadres de santé se sentent trop souvent privés d' autonomie et assignés à un rôle de courroie de transmission d'instructions venues de la direction sans voir en retour de réelle prise en compte de leurs propositions en matière d'organisation du travail.
Enfin, on constate une tendance de plus en plus marquée à confier des responsabilités d'encadrement à des « faisant-fonction » exerçant pendant deux ou trois ans avant de bénéficier d'une formation adaptée aux attributions qui leur sont confiées.
Recommandation : renforcer le rôle du cadre de santé en limitant le nombre d'équipes placées sous sa responsabilité et en facilitant son accès à des formations adaptées à ses attributions.
Une interaction plus étroite est nécessaire entre le chef de service et le cadre de santé , notamment autour de l'articulation entre temps médical et temps paramédical pour l'organisation du travail et des soins au sein du service. La synchronisation du temps médical et du temps soignant est effet considérée comme un facteur d'amélioration de la prise en charge des patients et de la fluidité du travail des équipes soignantes.
L'importance du binôme chef de service - cadre de santé justifierait que le chef de service puisse sinon choisir, du moins être clairement impliqué dans la désignation du cadre de santé, qui est nommé par le directeur des soins.
Recommandation : impliquer le chef de service dans le choix du cadre de santé.
2. Déléguer davantage et mieux prendre en compte les besoins et les projets des équipes de soins
Les équipes médicales et soignantes reprochent souvent aux processus décisionnels à l'hôpital leur lourdeur, leur lenteur et leur éloignement des réalités du terrain. Elles souhaitent davantage de réactivité et une véritable prise en compte de leurs besoins et de leur expertise.
Les situations sont toutefois variées au sein des établissements et plusieurs ont intégré ces attentes, à des degrés divers, dans leur mode de fonctionnement.
Une délégation de la commission d'enquête s'est rendue au centre hospitalier de Valenciennes qui se singularise en ayant poussé le plus loin le transfert de compétences relevant habituellement du directeur de l'établissement à des responsables médicaux.
Le centre hospitalier de Valenciennes : des délégations de gestion étendues, une communauté médicale et soignante impliquée
Le centre hospitalier de Valenciennes emploie 5 200 personnes pour environ 2 000 lits et un budget de près de 450 millions d'euros. Il est organisé en 14 pôles d'activité, dont 12 pôles médicaux, un pôle logistique et un pôle administratif.
Depuis une dizaine d'années, il fonctionne sur le principe de larges délégations de gestion accordées aux chefs de pôle .
En matière de gestion des ressources humaines , la décision de recrutement appartient au pôle , la direction des ressources humaines n'intervenant qu'en appui. Lorsqu'il s'agit de couvrir un besoin permanent (création de poste), le pôle doit en garantir le financement, en cohérence avec son propre budget (EPRD), cette validation par la direction étant préalable au recrutement.
S'agissant des achats de biens et services , le pôle passe directement la commande et règle la facture lorsque le fournisseur est référencé. Dans le cas contraire, il s'adresse au service achats de l'établissement.
En matière de gestion financière , le pôle dispose d'une autonomie de décision sur les projets de moins de 75 000 euros .
Le pilotage des pôles est structuré autour du chef de pôle, parfois assisté d'un vice-chef de pôle, d'un cadre administratif de pôle et d'un cadre supérieur de santé.
Le centre hospitalier de Valenciennes a mis en place plusieurs instances spécifiques :
- la commission stratégie et projets : composée de 12 médecins désignés par le président de CME, elle examine tous les projets émanant des pôles supérieurs à 75 000 euros. Les projets ne sont pas nécessairement présentés par les chefs de pôle ; ils peuvent l'être par un chef de service, des praticiens, des soignants, des personnels médico-techniques. Cette commission, entièrement médicalisée, évalue le projet au regard de sa qualité, de la stratégie de l'établissement, de sa dimension médico-économique. Elle émet un avis, la décision revenant au directoire qui suit généralement l'avis de la commission. Celle-ci assure le suivi et l'évaluation des projets qui ont été acceptés ;
- la commission des systèmes d'information , elle aussi entièrement composée de médecins, qui pilote la stratégie « systèmes d'information » de l'établissement ;
- la cellule médico-économique . Elle est composée de médecins, ainsi que d'un représentant des services administratifs et des services logistiques. Elle analyse les coûts de fonctionnement des pôles et leur évolution, elle propose les règles d'intéressement des pôles aux résultats, elle peut proposer un plan de retour à l'équilibre d'un pôle, le directoire ayant seul compétence pour l'imposer. Un des rôles importants de cette commission est de discuter et fixer la valeur des prestations effectuées par les services support (anesthésie, réanimation, biologie, radiologie, pharmacie, services logistiques et administratifs) au profit des services utilisateurs (médecine, chirurgie), dans le cadre d'une facturation interne. La valeur de ces « unités d'oeuvre » servant à refacturer les différentes étapes de la chaîne de soins est comparée à des référentiels extérieurs et fait l'objet de réajustements réguliers à la hausse ou à la baisse ;
- le comité qualité , chargé de piloter, expertiser et former sur tous les sujets qui concernent la qualité ;
- la conférence des chefs de pôle . C'est une instance non décisionnelle, un lieu de partage d'information et d'échanges entre chefs de pôles.
Le « modèle valenciennois » se caractérise par un rôle très important dévolu aux pôles, dotés de compétences étendues déléguées par la direction, mais également par une logique « ascendante » qui ouvre aux services et à leurs équipes de larges possibilités de faire valoir leurs besoins et leurs projets.
En effet, le rôle prééminent des pôles ne réduit pas pour autant celui des services. Ces derniers constituent l'élément moteur pour élaborer des projets et améliorer l'organisation des soins au service des patients. Leur pôle de rattachement est un cadre au sein duquel ils expriment leurs attentes. Les pôles constituent pour leur part des centres de décision proches des services et, lorsque la décision ne relève pas d'eux, ils jouent un rôle de facilitateur avec les autres structures ou instances de l'établissement.
La CME quant à elle conserve ses attributions sur les orientations stratégiques et intervient sur les questions transversales ou communes à plusieurs pôles. Mais incontestablement, le directeur et le président de CME renoncent à une partie substantielle de leur pilotage médico-administratif, ou du moins acceptent de le partager, compte tenu des larges délégations attribuées aux chefs de pôle.
Ce mode de fonctionnement favorise l' implication des équipes médicales et soignantes et permet des circuits de décision plus courts et plus réactifs , dans lequel des fonctions d'évaluation et d'arbitrage sont exercées par des instances composées de praticiens . En contrepartie, il nécessite un très fort investissement des médecins dans les fonctions managériales, ce qui suppose l'acquisition d'une solide formation à cet effet, une évolution de leur métier, l'endossement d'importantes responsabilités médico-économiques et l'acceptation d'une évaluation régulière de leur gestion.
Cela ne va pas de soi et on peut comprendre que certains praticiens puissent aspirer à d'autres formes d'évolution de carrière ou d'exercice du métier.
Même si d'autres facteurs liés à son positionnement dans l'offre de soins du territoire ont pu jouer, la mise en place de cette organisation s'est inscrite dans une dynamique positive pour l'établissement qui a développé son activité, augmenté ses effectifs 59 ( * ) dégagé des excédents, mené une politique active d'investissement médical et su attirer puis fidéliser du personnel médical et soignant, avec une quasi-absence de recours à l'intérim et un taux d'absentéisme en dessous de la moyenne.
On doit pour autant constater qu' en dépit de ce bilan positif, l'expérience du centre hospitalier de Valenciennes ne s'est pas dupliquée et qu'elle demeure aujourd'hui une exception dans le mode de fonctionnement des établissements publics de santé.
Elle induit en effet pour les praticiens accédant à des fonctions de responsabilité une profonde inflexion de leur exercice professionnel, de fonctions soignantes vers des attributions gestionnaires exigeantes, et pour les équipes de direction, l'acceptation d'une distribution des responsabilités très différente de celle qu'elles connaissent dans tous les autres établissements.
Il n'en demeure pas moins que des enseignements très utiles peuvent être retirés de cette expérience.
Tout d'abord, la délégation de gestion est de nature à redonner prise aux équipes de soins sur beaucoup de décisions qui influent sur leur travail quotidien en réalisant au plus près du terrain tout ce qui peut l'être.
Indépendamment du cas particulier du centre hospitalier de Valenciennes, la délégation de gestion est pratiquée dans un certain nombre d'établissements publics de santé, mais à un degré souvent assez limité. Plusieurs responsables hospitaliers, médicaux ou administratifs, entendus lors des auditions de la commission d'enquête ont indiqué que les chefs de pôle ou de service n'étaient pas nécessairement désireux de gérer des problématiques financières ou de ressources humaines et craignaient de perdre le contact avec la pratique médicale.
La délégation de véritables responsabilités aux pôles et aux services est pourtant une réponse concrète aux aspirations fortement exprimées par ailleurs en faveur d'une médicalisation de la gouvernance. L'investissement des praticiens dans les problématiques médico-économiques est sans doute le meilleur moyen de d'assurer l'optimisation des organisations tout en garantissant la qualité des prises en charge des patients.
Lors de l'examen du projet de loi visant à améliorer le système de santé par la confiance et la simplification, le Sénat avait souhaité que le principe même d'une délégation de signature accordée au chef de pôle pour la gestion des ressources humaines du pôle ainsi que l'engagement de dépenses de fonctionnement et d'investissement courant figurent dans le contrat de pôle signé avec le directeur et le président de CME. Tel n'est finalement pas le cas, la question de la délégation de gestion ayant finalement été renvoyée à une simple circulaire 60 ( * ) et la loi se bornant à évoquer la possibilité d'une délégation de signature du chef de pôle au chef de service.
Sur la base du principe de subsidiarité, les délégations de gestion méritent d'être fortement encouragées en matière de gestion des ressources humaines - par exemple pour les recrutements destinés à remplacer des absences, les renouvellements de contrats ou les actions de formation -, d'achat d'équipements courants ou de petits travaux.
Sans chercher à les rendre systématiques ou à les imposer, il est nécessaire d'inciter activement à les mettre en oeuvre, sur un périmètre laissé à l'appréciation des établissements, en sensibilisant responsables administratifs et médicaux sur les modalités et l'intérêt de ce mode d'organisation. Cela suppose de bien informer les responsables médicaux pour lever certaines réticences, mais aussi faire mesurer toutes les implications des délégations de gestion.
La délégation de la commission d'enquête qui s'est rendue au centre hospitalier de Valenciennes a pu constater que l'instauration de délégations de gestion peut constituer un processus long et complexe. Même pour des délégations de portée plus modeste, les établissements doivent pouvoir bénéficier d'un soutien dans la préparation de leur mise en oeuvre. Celle-ci doit notamment prévoir la mise à disposition des moyens administratifs et techniques nécessaires à l'exercice des responsabilités de gestion par les chefs de pôle ou de service.
Recommandation : inciter activement les délégations de gestion aux pôles et aux services sur un périmètre laissé à l'appréciation des établissements.
Plusieurs interlocuteurs de la commission d'enquête ont signalé une motivation très inégale des praticiens pour l'exercice de responsabilités de chefs de pôles ou de chefs de service. La perspective de marges d'autonomie accrues peut relancer l'intérêt pour ces fonctions. Une véritable préparation et formation en matière de gestion et de management est également indispensable, ainsi qu'un repérage des praticiens aspirant à ce type de responsabilités.
Recommandation : assurer une formation en matière de gestion et de management pour les chefs de pôle, chefs de service et praticiens se destinant à ces fonctions.
Une réflexion particulière mérite également d'être conduite sur l' exercice des responsabilités gestionnaires par des praticiens dans les centres hospitalo-universitaires . Dans l'organisation actuelle, un rôle plus affirmé de management et de gestion incomberait à des chefs de service ou des chefs de pôle déjà investis de missions de soins, d'enseignement et de recherches, ce qui paraît difficilement praticable. Le déroulement de la carrière hospitalo-universitaire conduit en outre en pratique à reporter à une échéance tardive l'accès à la responsabilité de chef de service ou de chefs de pôle. Des modalités spécifiques ouvrant la voie des responsabilités managériales à des praticiens plus jeunes et moins absorbés par leurs tâches d'enseignement et de recherche doivent être étudiées.
Enfin, les équipes de soins doivent être en mesure de mieux faire valoir leurs besoins et leurs projets alors qu'elles ont aujourd'hui trop souvent le sentiment que leurs demandes se perdent dans des circuits bureaucratiques lourds et complexes et que leur capacité d'initiative en matière d'organisation des soins n'est pas suffisamment reconnue.
Plusieurs établissements ont adapté leur fonctionnement pour répondre à cette attente. Parmi les illustrations données au cours des travaux de la commission d'enquête, deux méritent d'être particulièrement soulignées.
Il paraît très utile, comme l'a par exemple fait le CHU de Nancy, de désigner pour chaque pôle un directeur référent qui, tout en exerçant ses propres responsabilités, constitue le correspondant du pôle et facilite ses relations avec le reste de l'établissement. Cet appui est de nature à améliorer la réactivité dans l'instruction des demandes, renforcer la coordination entre les différents services concernés et raccourcir le temps de décision.
D'autre part, le centre hospitalier de Valenciennes a mis en place un dispositif assurant une bonne prise en compte des projets émanant des équipes de terrain . Qu'ils émanent d'un chef de service, de praticiens ou de personnels non médicaux, ces projets sont discutés au niveau du pôle, et si leur montant dépasse celui fixé pour la délégation de gestion, ils sont examinés par une commission « stratégie et projets » composée de médecins dont l'avis est dans la quasi-totalité des cas suivi par le directoire. Cette commission assure également le suivi et l'évaluation des projets.
Sur ce modèle, il est nécessaire de généraliser la mise en place d'une instance dédiée à l'examen et au suivi des projets émanant des équipes de terrain .
Recommandation : généraliser la mise en place d'une instance dédiée à l'examen et au suivi des projets émanant des équipes de terrain.
C. RECENTRER ET SIMPLIFIER LES PROCÉDURES DE CONTRÔLE
Les représentants des personnels médicaux et soignants comme ceux des directeurs d'établissement décrivent unanimement un fonctionnement quotidien marqué par la sur-administration, la multiplication des instructions et des contrôles, les demandes croissantes de remontées d'information , sans que la finalité de ces procédures ne soit bien expliquée et comprise ni leurs bénéfices clairement démontrés.
Il en résulte à la fois une mobilisation excessive de ressources humaines administratives, médicales et soignantes, une pesanteur sur l'exercice professionnel et un sentiment de défaut de confiance et d'absence d'autonomie.
Une partie de ces contraintes peut être liée à l'organisation interne des établissements, et levée par une plus grande délégation de responsabilités aux équipes de terrain et des relations plus fluides entre les différentes entités de l'hôpital.
Elles résultent cependant largement du mode de relation entre les établissements et leur tutelle ou les organismes d'inspection et de contrôle. Dans ce domaine, un recentrage et une simplification sont nécessaires pour supprimer les procédures dont la pertinence n'est pas avérée et alléger la charge administrative pesant sur les établissements.
1. Débureaucratiser les relations avec les tutelles
Tous les témoignages reçus par la commission d'enquête concordent pour estimer que les établissements publics de santé font face à une inflation d'instructions, de normes, de demandes de remontée d'information .
Selon un syndicat de directeurs hospitaliers, « malgré une volonté réelle des professionnels des ARS d'aider et de préserver les acteurs hospitaliers [...] , sur 220 jours ouvrés annuels, les établissements de santé publics reçoivent plus de 200 demandes de reporting ou de consignes de la part de leur tutelle » 61 ( * ) .
Dans bien des cas, les instructions ou demandes que les ARS adressent aux établissements ne font que répercuter celles qu'elles-mêmes reçoivent de l'administration centrale via leur conseil national de pilotage, en nombre très important en dépit d'un réel effort mené ces dernières années pour le réduire 62 ( * ) . S'y ajoute l'intervention des différents opérateurs de l'État en matière de santé.
L' abondance des instructions conduit à des « injonctions non coordonnées quand elles ne sont pas contradictoires » 63 ( * ) , voire parfois à une certaine insécurité juridique, les établissements devant résoudre par eux-mêmes les difficultés soulevées par la conciliation problématique de cet ensemble foisonnant.
En matière médicale, il peut arriver que des référentiels différents soient édictés sur un même sujet, par la Haute autorité de santé (HAS) et les sociétés savantes.
Le « reporting » constitue également un sujet majeur de contrainte bureaucratique , mal vécu par les établissements et consommateur en personnel. L'enchaînement des enquêtes se traduit par des « demandes redondantes » et « de nombreux tableaux à remplir pour l'ARS ou le ministère avec un mode d'emploi inexistant ou partiel (donc des biais de recueil, identifiables aisément au niveau d'un GHT) » 64 ( * ) . Des indicateurs toujours plus nombreux et détaillés sont à renseigner sans que leur pertinence soit pleinement établie et leur recueil véritablement utile à la décision.
La capacité des tutelles à analyser et exploiter les multiples informations qu'elles sollicitent suscite de fortes interrogations de la part des acteurs hospitaliers , qui déplorent le peu de retours sur les enquêtes auxquels ils participent.
L'administration centrale leur paraît excessivement inquisitrice dans son désir de « tout savoir et tout contrôler », mais paradoxalement , la commission d'enquête a constaté à l'occsion de ses travaux qu'elle était en difficulté pour fournir des informations simples sur l'état du secteur hospitalier , telles que le nombre de postes vacants ou de lits fermés, l'évolution des flux de recrutement et de départ des personnels, les abandons en cours d'études dans les formations paramédicales, etc .
La description unanime par les professionnels hospitaliers de cette charge administrative et de ses effets irritants met en lumière le caractère proprement archaïque des modes de communication entre les établissements et leurs tutelles , alors que les nombreuses données figurant dans les systèmes d'information devraient permettre une plus large automatisation ce type de requêtes.
Les établissements disposent de leurs propres systèmes d'information, qui ne sont pas toujours interopérables avec ceux des tutelles. Mais ils renseignent également plusieurs bases de données nationales : le programme de médicalisation des systèmes d'information (PMSI) où sont retracées toutes les données liées à l'activité hospitalière ; la plateforme Ancre qui recueille les données financières des établissements de santé publics ou privés à but non lucratif, y compris avec des informations infra-annuelles ; le répertoire opérationnel des ressources (ROR), déjà cité, recensant les disponibilités en lits, en principe renseigné au jour le jour par les établissements. Au fil des années, ces bases de données ont été enrichies et leurs délais d'actualisation se sont améliorés.
Il paraît absolument indispensable de privilégier l'utilisation de données déjà renseignées à l'envoi de questionnaires ad hoc qui nécessitent de les ressaisir, alimentant le sentiment d'un travail redondant et d'une charge administrative injustifiée.
Or tel ne semble pas le réflexe premier, soit que les administrations requérantes ne disposent pas des compétences techniques pour pleinement utiliser les outils informatiques existants, soit que la conception de ces bases ne permettent pas de remontées automatiques (c'est le cas en particulier de la plateforme Ancre dont le fonctionnement entraîne de multiples ressaisies manuelles des budgets hospitaliers), soit que leur structure et les informations qui y figurent ne soient pas rigoureusement adaptées au besoin de renseignement ressenti par la tutelle. Dans ce cas, il est de la responsabilité de la tutelle de faire évoluer ces bases de données afin de pouvoir disposer de manière automatique d'une plus large gamme d'outils d'analyse.
Des tâches chronophages qui constituent des irritants du quotidien pourraient être allégées si la tutelle s'imposait d'utiliser en priorité les ressources disponibles au sein des bases nationales, en les améliorant et en renforçant la formation de leurs agents. Il est également nécessaire d'engager une mise en cohérence des systèmes d'information des établissements afin de favoriser le recueil de données déjà disponibles.
Recommandation : utiliser prioritairement les ressources disponibles au sein des bases de données nationales, en les faisant évoluer si nécessaire, afin d'automatiser les remontées d'information demandées par les tutelles.
Parmi les sources de lourdes charges administratives liées aux relations des établissements avec la tutelle figurent l'instruction et le suivi des autorisations sanitaires , en raison du degré élevé d'exigences normatives auxquelles elles sont subordonnées.
La simplification du régime des autorisations sanitaires est à l'ordre du jour depuis de nombreuses années, avec la publication successive de deux ordonnances, en 2018 puis en 2021 65 ( * ) . L'obligation de déposer un dossier identique à celui d'une première demande à chaque renouvellement a été remplacée par une simple demande, ce qui constitue un allègement notable. Mais en contrepartie ont été institués des indicateurs de vigilance précisément définis, pour les activités concernées, par arrêté du ministre chargé de la santé sur proposition de la Haute Autorité de santé (HAS), pouvant conduire au déclenchement d'une alerte enclenchant une procédure de concertation avec l'ARS. Il s'agit donc d'une simplification relative, loin de celle proposée par le rapport de la mission du professeur Olivier Claris qui préconisait de ne maintenir le régime d'autorisation que pour les activités de soins comportant un recours important à des soins critiques ou urgents, ces autorisations emportant automatiquement celle des activités de médecine et de chirurgie.
D'autres allègements paraissent nécessaires, par exemple en rendant automatiques les transferts géographiques d'autorisation d'activités de soins pour un même gestionnaire, et en allant plus loin dans la simplification de la constitution des dossiers.
Recommandation : poursuivre la simplification des dossiers d'autorisations sanitaires.
D'une manière générale, un fort consensus s'exprime en faveur en faveur d'un repositionnement des ARS sur un rôle de régulation et d'accompagnement des établissements .
L'organisation de la santé repose sur une logique descendante d'autorisation et de contrôle a priori , assortie de multiples prescriptions réglementaires édictées par l'échelon central, bien moins que sur le contrat, la confiance et l'évaluation a posteriori .
Ce constat n'est pas nouveau. La commission des affaires sociales du Sénat demandait déjà en 2014 de « revoir les modalités d'exercice des missions dans une logique d'accompagnement des acteurs plus que de contrôle » 66 ( * ) .
Le récent rapport de la mission d'évaluation et de contrôle de la sécurité sociale (Mecss) de l'Assemblée nationale estime, dans le même sens, que « la relation des ARS avec leurs partenaires sur le terrain doit être guidée par une plus grande subsidiarité, en allégeant certaines de leurs missions et en privilégiant dès que possible une logique de contrôle a posteriori plutôt que d'autorisation a priori » 67 ( * ) , signe que le sentiment des acteurs hospitaliers a peu évolué au cours des années récentes.
Devant la commission d'enquête, le président du collège des directeurs généraux d'agences régionales de santé, le docteur Jean-Yves Grall, a partagé cette orientation, estimant que « l'ARS doit veiller à conserver un positionnement de régulateur sans s'immiscer dans la gestion interne des établissements publics de santé » et que « son analyse doit avant tout porter sur l'offre de soins en réponse à un besoin de santé sur le territoire ». Il a également souhaité, dans l'optique d'un dialogue de confiance réciproque entre les établissements et l'ARS, « que les équipes des ARS puissent être pluriprofessionnelles et que ces dernières puissent notamment disposer de professionnels hospitaliers dans leurs effectifs, car le système de soins fonctionne largement sur une logique de pairs à pairs » 68 ( * ) .
Recommandation : repositionner les ARS sur un rôle de régulation et d'accompagnement des établissements et prévoir la présence de professionnels hospitaliers, notamment médicaux, au sein des agences.
2. Rationaliser les procédures de certification, d'accréditation et d'évaluation
Tous les établissements de santé publics et privés sont soumis à la procédure de certification placée sous la responsabilité de la HAS . Elle se juxtapose avec des procédures spécifiques relevant du Comité français d'accréditation (Cofrac) pour les laboratoires de biologie médicale et de l'Agence de la biomédecine pour la certification des coordinations hospitalières de prélèvement d'organes et de tissus. En outre, les CHU sont obligatoirement évalués par le Haut Conseil de l'évaluation de la recherche et de l'enseignement supérieur (Hcéres).
Ces processus de certification, d'accréditation et d'évaluation constituent une garantie importante de la qualité et de la sécurité des activités hospitalières. Ils représentent néanmoins pour les établissements une charge très consommatrice de temps et un coût indirect significatif compte tenu du personnel qu'ils mobilisent.
Sans remettre en cause la légitimité de ces différents exercices, qui ont leur pleine justification, il est souhaitable de les rationaliser et de les coordonner.
Premièrement, pour exercer auprès des établissements de santé la mission qui leur est confiée par la loi, il devrait être assigné aux organismes certificateurs ou évaluateurs l'obligation de se coordonner, afin de regrouper leur intervention auprès des établissements dans une seule démarche commune. Une telle coordination éviterait aux établissements les lourdeurs que représente l'intervention des évaluations en ordre dispersé.
Recommandation : assigner aux organismes de certification et d'accréditation l'obligation de se coordonner afin de regrouper leur intervention auprès des établissements dans une seule démarche commune.
Deuxièmement, une simplification des procédures doit être recherchée.
S'agissant par exemple des laboratoires de biologie, l'intervention du Cofrac pourrait être recentrée sur le contrôle des appareils de biologie en lien avec le soin.
La certification par la HAS , quant à elle, doit s'effectuer sur la base d'un nouveau référentiel (V2020) avec un objectif de simplification et de recentrage sur le soin.
Lors de son audition par la commission d'enquête, le professeur Dominique Le Guludec, présidente de la Haute Autorité de santé, a précisé que la nouvelle certification, qui a été déployée de manière souple et très progressive compte tenu de la crise sanitaire, était davantage fondée sur les résultats pour le patient et la pratique des équipes de soins que sur l'évaluation des process et qu'elle avait été simplifiée, une partie de l'évaluation étant destinée aux établissements eux-mêmes sans obligation pour eux d'adresser les résultats à la HAS. Elle a précisé que les retours des établissements visités montraient que cette nouvelle certification « correspond beaucoup plus aux attentes des équipes et des patients », les équipes étant « extrêmement satisfaites du moment de certification, du contact avec les experts visiteurs - qui ont changé et ont été beaucoup médicalisés - et de la façon dont cette certification permet de faire remonter les difficultés, voire d'objectiver celles des équipes » 69 ( * ) .
Il est cependant prématuré d'apprécier la simplification induite par la nouvelle certification, dans la mesure où elle a jusqu'à présent concerné très peu d'établissements.
La lourdeur de certains indicateurs de qualité demeure un sujet de préoccupation. À titre d'exemple, dans la version 2014 de la certification, l'indicateur de qualité de la lettre de liaison remise au patient le jour de la sortie d'hospitalisation et adressée au médecin traitant était calculé à partir de 14 critères de qualité, dont 6 critères médicaux. La rapidité d'envoi de la lettre de liaison est l'un de ces critères, mais le niveau d'exigence en matière d'exhaustivité du courrier peut conduire dans les faits à rédiger une seconde lettre plus complète, ce qui alourdit la charge de travail. Dans la nouvelle certification, le nombre de critères de qualité est passé de 14 à 12 et un seul critère médical a été supprimé (risques liés à l'hospitalisation).
La simplification des indicateurs mérite donc d'être amplifiée et l'établissement d'un indicateur devrait systématiquement faire l'objet d'une étude préalable sur son impact en termes de charge administrative.
Dans toute la mesure du possible, les procédures d'accréditation et d'évaluation devraient faire appel aux données disponibles dans les systèmes d'information des établissements . La présidente de la HAS a souligné à cet égard la difficulté à exploiter les données médicales, figurant dans les dossiers des patients, autrement que par une intervention humaine, faute de plateforme informatique appropriée, les bases médico-administratives exploitables intégrant surtout des données de consommation de soins 70 ( * ) . Il sera donc nécessaire de faire évoluer les systèmes informatiques des établissements pour permettre la remontée des informations les plus pertinentes au regard du processus de certification.
Recommandation : simplifier les procédures de certification et d'accréditation en retenant des indicateurs moins complexes et en faisant appel aux données disponibles dans les systèmes d'information des établissements.
D. LES ÉTABLISSEMENTS PRIVÉS À BUT NON LUCRATIF : UN MODÈLE POUR L'ÉVOLUTION DE L'HÔPITAL PUBLIC ?
Faut-il faire évoluer le cadre juridique applicable aux hôpitaux publics pour leur donner davantage d'autonomie et de souplesse, favoriser la rapidité des décisions et les capacités d'adaptation, permettre une meilleure implication des personnels médicaux et soignants ?
La question revient périodiquement dans le débat public, particulièrement à la faveur d'une crise sanitaire au cours de laquelle la mise en suspens d'un certain nombre de règles et procédures a permis aux établissements de pleinement mobiliser leurs forces vives et de remplir leurs missions face à la vague épidémique.
Les établissements de santé privés d'intérêt collectif (Espic), établissements privés à but non lucratif, sont régulièrement pris pour modèle 71 ( * ) , combinant le respect des missions et obligations de service public, une grande liberté d'organisation et une pleine responsabilité financière.
Opérant sous statut d'association ou relevant de fondations ou de mutuelles, ils couvrent une large gamme d'établissements, y compris les centres de lutte contre le cancer. Ils représentaient en France 14 % des lits d'hospitalisation (contre 62 % pour les hôpitaux publics et 24 % pour les cliniques), un poids relativement modeste comparé à d'autres pays développés : près de 30 % en Allemagne, autour de 60 % aux États-Unis et en Allemagne, plus de 70 % en Belgique, alors que les Pays-Bas ont confié l'intégralité de la gestion des hôpitaux au secteur privé sans but lucratif 72 ( * ) .
Répartition du nombre de lits entre les hôpitaux publics, privés à but non lucratif et privés à but lucratif en 2018 et nombre de lits en moyenne pour 1 000 habitants dans des institutions sans but lucratif
Comme les hôpitaux publics, les Espic assurent le service public hospitalier, avec les obligations qui en découlent : permanence de l'accueil et de la prise en charge, égal accès aux soins et, jusqu'à une date récente, absence de dépassement de tarifs 73 ( * ) .
Dans la quasi-totalité d'entre eux, les médecins sont salariés, sans possibilité d'exercice libéral, ce qui n'est pas le cas à l'hôpital public.
Ils disposent en revanche d'une grande liberté dans la définition de leur gouvernance interne et dans le recrutement et la gestion de leurs personnels .
La gouvernance donne un rôle prééminent au conseil d'administration, qui définit la stratégie et l'organisation interne de l'établissement, décide des évolutions d'activité, sélectionne et recrute le directeur qui est responsable devant lui.
Les personnels sont recrutés sous contrat de droit privé et relèvent d'une convention collective spécifique 74 ( * ) . Celle-ci constitue un socle minimal, notamment en matière de rémunération, des dispositions plus favorables pouvant être arrêtées par l'établissement.
Au regard de l'uniformité qui régit les établissements publics de santé et le statut des personnels hospitalier, les Espic font fréquemment valoir les atouts que représente la possibilité de s'adapter aux spécificités de leur activité et de leur territoire , que ce soit en matière d'organisation ou d'individualisation des carrières et des rémunérations. Il est notamment souligné qu'à l'hôpital public, les rémunérations des praticiens sont identiques quelles que soient les spécialités, de même qu'elles sont uniformes, pour l'ensemble des personnels, dans toutes les régions d'exercice sans véritable prise en compte de paramètres tels que le coût du logement en région parisienne.
Par ailleurs, l'impossibilité de recourir au soutien de l'État ou d'un actionnaire privé en cas de déficit persistant serait un puissant aiguillon .
Ces éléments ont inspiré de nombreuses propositions tenant à modifier le statut des hôpitaux publics.
En 2008, la commission Attali proposait de « permettre aux hôpitaux publics d'opter pour un statut équivalent à celui des hôpitaux privés à but non lucratif », afin « notamment de gérer le personnel hospitalier dans le cadre de conventions collectives (hors personnel souhaitant être maintenu dans la fonction publique hospitalière) plus souples motivantes et de faire appel à des règles et procédures d'achat moins contraignantes que le code des marchés publics » 75 ( * ) .
Plus récemment, plusieurs tribunes ont appelé à « transformer les hôpitaux publics en établissements privés à but non lucratif, avec les mêmes missions et obligations de service public que celles qu'ils exercent aujourd'hui » 76 ( * ) ou « en fondation hospitalière » 77 ( * ) , des contractualisations étant passées avec les facultés de médecine pour assurer les missions de recherche et d'enseignement actuellement dévolues aux CHU.
Il apparaît toutefois qu' il ne faut pas surévaluer les différences liées à la nature juridique des établissements (établissement public administratif dans un cas, association, fondation ou établissement mutualiste dans l'autre). Certaines évolutions tendent à faire converger les règles qui leurs sont applicables. Ainsi, les Espic sont désormais soumis à des règles de publicité et de mise en concurrence pour leurs achats 78 ( * ) .
Interrogé sur ce point, Jacques Léglise, président de la conférence des directeurs d'établissements privés non lucratifs, indiquait, à propos de la gestion des ressources humaines : « elle n'est pas nécessairement plus simple avec le code du travail qu'avec le statut . Il existe des avantages, mais également des inconvénients. Il y a des latitudes, mais les contraintes sont parfois plus fortes qu'en statut. La vraie différence, en réalité, vient de la taille. Il existe des hôpitaux à taille humaine dans lesquels la discussion est permanente ».
En effet, c'est souvent leur taille relativement modeste au regard des CHU ou des grands centres hospitaliers qui, combinée à leur liberté d'organisation et de gestion , favorise une plus grande proximité entre les différents acteurs de l'établissement, des relations plus directes, des circuits décisionnels courts et une plus grande réactivité. On peut ajouter que le secteur privé non lucratif intervient en complémentarité de l'offre de soins constituée par les hôpitaux publics qui, quant à eux, comportent une gamme d'établissements de toutes tailles, tantôt inférieure tantôt supérieure à celle que l'on pourrait considérer comme optimale, afin de couvrir l'ensemble du territoire et d'assurer l'ensemble missions de soins, d'enseignement et de recherche.
À ce stade, la nécessité d'une modification du statut juridique des établissements n'apparaît pas déterminante au regard des difficultés de l'hôpital public. Cela n'exclut pas, bien au contraire, de continuer à adapter les règles applicables à celui-ci. Le fonctionnement des établissements privés non lucratifs, notamment leurs possibilités de différenciation en matière d'organisation et de gestion des ressources humaines, par opposition à l'application de règles uniformes, doit constituer une source d'inspiration.
Recommandation : poursuivre l'adaptation des règles applicables à hôpital public en s'inspirant des possibilités de différenciation en matière d'organisation et de gestion des ressources humaines dont disposent les établissements privés à but non lucratif.
II. REDONNER DE L'ATTRACTIVITÉ ET DU SENS AUX MÉTIERS DU SOIN
La ressource humaine médicale et soignante constitue la substance vive de l'hôpital.
Elle s'érode aujourd'hui sous l'effet combiné de difficultés de recrutement et d'une augmentation des départs en cours de carrière, particulièrement pour les personnels infirmiers.
La commission d'enquête a entendu beaucoup d'acteurs hospitaliers s'alarmer d'un véritable cercle vicieux : les conditions de travail et le sentiment de perte de sens du métier alimentent des départs, les vacances de postes de soignants augmentent, elles-mêmes accentuant la pression sur les équipes en place et renforçant les raisons de quitter l'hôpital.
Le défi de l'attractivité et de la fidélisation résumé par le docteur Thierry Godeau, président de la conférence des CME des centres hospitaliers 79 ( * )
« L'hôpital est un lieu d'exercice formidable. On y vient pour y travailler en équipe, faire de l'enseignement, de la recherche, de l'innovation et développer de nouvelles techniques. Mais quand le quotidien ne correspond plus à vos attentes, comment pouvez-vous espérer y attirer et garder un praticien hospitalier, sachant que sa rémunération est assez souvent de deux à trois fois supérieure en libéral, qu'il ne serait pour la plupart du temps pas soumis à une obligation de garde, qu'à l'hôpital on lui parle beaucoup de déficit, de réduction de moyens, de déprogrammation, qu'il a vu son service, ou plutôt son équipe, se déliter, qu'il n'a aucune, ou très peu d'emprise sur les décisions, et que son temps, sa charge de travail et tout simplement son travail et sa pénibilité sont mal reconnus, qu'il joue sans cesse à “Tétris” pour trouver des places et des solutions pour des situations sociales parfois insolubles, et que l'avenir qu'on lui propose actuellement est de plus en plus souvent de se transformer en médecin “sac à dos” pour aller combler les trous dans les autres hôpitaux publics ? »
Tous les interlocuteurs de la commission d'enquête ont souligné l'effort représenté par les mesures issues du Ségur de la santé en matière de rémunérations, tout en y voyant souvent un rattrapage nécessaire ne pouvant à lui seul rétablir l'attractivité de l'exercice à l'hôpital. Meilleure compensation des contraintes spécifiques à certains métiers, amélioration de la qualité de vie au travail , renforcement de la formation sont autant de leviers à actionner pour véritablement éviter la spirale négative qui menace les ressources humaines de l'hôpital.
Face au sentiment de perte de sens, également largement exprimé au sein de la communauté hospitalière, il est nécessaire de remettre le soin au coeur des métiers , qui s'en sont trop éloignés faute de disponibilité suffisante pour s'y consacrer. Le renforcement de la présence médicale et soignante auprès des patients est aujourd'hui une priorité .
A. FIDÉLISER ET ATTIRER MÉDECINS ET SOIGNANTS DANS LES CARRIÈRES HOSPITALIÈRES
1. Des taux de vacance et de rotation qui s'aggravent
Même si elle est très mal évaluée et documentée, la part des postes de praticiens et soignants disponibles mais non pourvus est, selon les témoignages concordants recueillis par la commission d'enquête, significative et en progression .
Elle se manifeste, pour les personnels médicaux des hôpitaux publics , par un taux de vacance statutaire qui s'aggrave (32,6 % au 1 er janvier 2022, mais plus de 40 % pour les spécialités de radiologie-imagerie et d'anesthésie-réanimation), compensé par un large recours à des contractuels et, de manière très inégale selon les établissements mais élevée pour certains d'entre eux, à l'intérim médical.
L'incapacité à encadrer le recours à l'intérim, symptôme des tensions sur les ressources médicales
D'après l'étude des bilans sociaux des établissements effectuée par l'ATIH, les dépenses d'intérim médical représentaient en moyenne 3 % de la masse salariale des personnels médicaux en 2019, soit une augmentation sensible par rapport aux années précédentes au cours desquelles elles se situaient plutôt autour de 2,5 %. Le poids de ces dépenses est très variable selon les établissements, beaucoup moins élevé dans les CHU que dans les moyens et grands centres hospitaliers, 10 % de ceux-ci consacrant à l'intérim plus de 12 % de leur masse salariale pour les personnels médicaux.
Les dérives de l'intérim médical sont soulignées de longue date : garantie incertaine de la qualité des soins, coût massif pour des établissements ayant déjà du mal à assurer leur équilibre financier, rémunérations fixées de gré à gré dépassant souvent le plafond réglementaire de 1 170 euros pour une journée de vingt-quatre heures de travail effectif, le ministre de la santé et de la solidarité ayant évoqué devant le Sénat des rémunérations atteignant fréquemment 2 500 euros, voire 3 000 euros par jour (séance du 18 février 2021).
Le mécanisme prévu par l'article 33 de la loi du 26 avril 2021 visant au blocage par les comptables publics des rémunérations dépassant le plafond réglementaire, qui devait entrer en vigueur le 27 octobre 2021, s'est heurté à l' absence de solution alternative pour les hôpitaux publics . Comme l'a indiqué Marie-Noëlle Gérain-Breuzard, présidente de la conférence des directeurs généraux de CHRU devant la commission d'enquête, « le retrait d'intérimaires refusant des tarifs inférieurs à ceux dont ils bénéficiaient antérieurement pouvait menacer le fonctionnement de services entiers, et pas seulement dans des établissements de petite taille. J'aurais fermé une dizaine de blocs opératoires si j'avais appliqué les tarifs prévus pour l'intérim. » 80 ( * )
Face à cette situation, le ministre des solidarités et de la santé a pris la décision de suspendre l'application de ce texte et a annoncé le 21 octobre 2021 « la réalisation d'une cartographie précise de la situation actuelle de l'intérim médical sur le territoire , et l'organisation dans les territoires des modalités d'accompagnement des acteurs dans la mise en oeuvre de la réforme sous l'égide des directeurs généraux des agences régionales de santé », en vue de permettre « dès que possible en 2022, l'application stricte de la réforme avec un contrôle a priori par le comptable public du respect du plafond réglementaire ».
En réponse aux demandes qui lui ont été adressées, le ministère des solidarités et de la santé n'a fourni aucun élément nouveau à la commission d'enquête. Elle constate et regrette le faible avancement des travaux annoncés par le ministre en octobre dernier . Interrogé lors de son audition par la commission d'enquête le 24 février dernier, celui-ci a réitéré son souhait d'appliquer la mesure en 2022, mais « sans rajouter une pression supplémentaire en matière de ressources humaines ».
Bien que de moindre ampleur, le recours à l'intérim est également une solution palliative face aux difficultés de recrutement de personnels soignants . À l'occasion d'échanges avec des infirmiers de bloc opératoire lors d'une visite d'établissement, la délégation de la commission d'enquête a constaté les difficultés liées à l'intégration de ces personnels temporaires . Souvent insuffisamment formés et expérimentés, ils requièrent un encadrement plus exigeant par des personnels soignants permanents beaucoup moins rémunérés qu'eux. C'est un réel facteur de tension dans les équipes de soins.
S'agissant des personnels infirmiers , le taux de vacance est important (7,5 % à l'AP-HP), les recrutements en sortie d'école, à l'été 2021, ont été inférieurs au niveau attendu et les départs en cours de carrière semblent s'accentuer.
Interrogé sur la situation de l'AP-HP, le professeur Rémi Salomon, président de la CME, expliquait devant la commission d'enquête qu'« il y a vingt ans, les infirmiers avaient facilement jusqu'à dix ou quinze ans d'ancienneté. Désormais, les équipes sont considérablement rajeunies. Dans certaines équipes dont la spécialisation très pointue nécessiterait des professionnels expérimentés, on trouve de jeunes infirmiers qui n'ont plus qu'un ou deux ans d'ancienneté. Les conséquences sont considérables sur la qualité et la sûreté des soins. » Le docteur Laurence Luquel, présidente de la conférence nationale des présidents de CME des établissements de santé privés à but non lucratif estime quant à elle que « la durée en poste d'une infirmière est globalement autour de trois à quatre ans, le plus souvent » 81 ( * ) .
Les données de l'ATIH confirment une augmentation du taux de rotation 82 ( * ) des personnels non médicaux , suggérant bien une difficulté à les fidéliser, et cela même avant la crise sanitaire. Elles montrent un taux de rotation « médian » des personnels médical et non médical en augmentation entre 2018 et 2019, passant respectivement de 14,8 à 15,6 %, et de 9,1 à 10,1 % à périmètre constant.
Afin d'éviter ces départs supplémentaires, il importe d'abord d'améliorer les conditions de reconnaissance des spécificités des métiers du soin à l'hôpital. Le sentiment de reconnaissance du travail à l'hôpital, qui avait progressé de 63 à 72 % entre 2013 et 2016, est en effet en fort recul, à 57 % en 2019 83 ( * ) .
Le fonctionnement de l'hôpital repose encore trop souvent sur la bonne volonté des personnels et sur une morale du dévouement qui induit un contournement fréquent des obligations légales et réglementaires . Or la reconnaissance du travail effectué par les personnels ne paraît plus suffisante pour obtenir les sacrifices que l'on se satisfaisait d'attendre de leur part, à tel point qu'un très grand nombre d'interlocuteurs entendus par la commission d'enquête voient dans cette évolution un des facteurs de la crise actuelle.
Il importe de revoir les compensations financières accordées en contrepartie des obligations de service et aux conditions particulières dans lesquelles celui-ci peut s'effectuer, de renforcer l'attention portée à la qualité de vie au travail, mais aussi d'assurer de bonnes conditions de formation des personnels.
2. Un effort globalement important sur les rémunérations...
a) Des rémunérations longtemps plus faibles que dans des pays comparables pour les personnels soignants
Si, en matière de rémunération, la situation des praticiens hospitaliers paraît comparable à celle de leurs confrères allemands, canadiens ou britanniques, celle des infirmiers est plus défavorable.
Alors qu'en 2006 la rémunération des infirmiers était en France équivalente au salaire moyen dans l'ensemble de l'économie, elle lui était inférieure de 6 % en 2015. À l'inverse de cette dégradation relative, au niveau de l'OCDE, la rémunération des infirmiers était à la même date supérieure de 14 % au salaire moyen. Dans des pays très proches de la France (Allemagne, Pays-Bas, Belgique, Italie), la rémunération des infirmiers est supérieure au salaire moyen de 6 à 15 % 84 ( * ) .
Les comparaisons internationales sont toutefois délicates à manier : la division du travail de soin varie selon les pays et les missions associées à la profession d'infirmier ne sont pas les mêmes. Selon les services du ministère des solidarités et de la santé, l'âge moyen des infirmiers peut aussi expliquer une situation particulièrement défavorable : un redressement de cet effet de composition impliquerait un salaire plus élevé que le salaire net moyen. Enfin, l'indicateur du salaire infirmier prend en compte la rémunération des infirmiers du secteur privé, inférieure à celle des infirmiers du secteur public 85 ( * ) .
Si la comparabilité de l'indicateur entre les pays peut faire l'objet de critiques, la situation de la France « en queue de peloton » - du moins jusqu'aux accords du Ségur de la santé - paraît, elle, incontestable. Concernant la rémunération en parités de pouvoir d'achat, la France se classait 21 ème de l'OCDE, et concernant le ratio de la rémunération moyenne des infirmiers au salaire moyen, la France était 28 ème sur 32.
Source : OCDE, Panoramas de la santé 2006-2019 ; graphique Drees
La dégradation au cours du temps de la situation relative des infirmiers français est en revanche très nette. Elle s'explique par une progression du salaire moyen plus rapide que celle du salaire des infirmiers, que les intéressés ressentent comme un manque de reconnaissance au regard de leurs missions et de leur engagement. Comme cela a été rappelé, ce sentiment, partagé par 63 % du secteur hospitalier en 2013, l'était par 57 % d'entre eux en 2019 - ce qui est significativement supérieur à l'ensemble des salariés (36 %). Les sages-femmes, infirmiers et agents d'entretien (64 %), les professions administratives (62 %) et les aides-soignants (57 %) étaient les plus concernés 86 ( * ) .
b) Les revalorisations du Ségur : un rattrapage dont l'impact devra être évalué
Un redressement a été engagé dans le cadre des accords du Ségur de la santé de juillet 2020.
Comme l'ensemble des personnels de la fonction publique hospitalière, les infirmiers exerçant dans un hôpital public ou dans un Espic bénéficient d'une revalorisation de 183 euros nets mensuels. La revalorisation est moindre, de 160 euros seulement, pour les infirmiers exerçant dans les établissements privés à but lucratif. Par ailleurs, les grilles indiciaires des personnels paramédicaux de la fonction publique hospitalière ont été révisées.
Les effets des accords successifs du Ségur de la santé sur les rémunérations des personnels soignants
1° La revalorisation « socle » des rémunérations
En application de l'article 48 de la loi de financement de la sécurité sociale (LFSS) pour 2021, l'ensemble des personnels de la fonction publique hospitalière exerçant au sein des établissements publics sanitaires, des groupements de coopération sanitaire et des établissements d'hébergement pour personnes âgées dépendantes (Ehpad) bénéficient depuis septembre 2020 d'un complément de traitement indiciaire (CTI) de 25 points d'indice, porté à 49 points d'indice en décembre 2020, soit une revalorisation de 183 euros nets par mois.
Au titre des accords de 11 février et 28 mai 2021 et en application de la LFSS pour 2022, la mesure s'applique également, depuis le 1 er juin 2021, aux personnels exerçant au sein des établissements et services sociaux et médico-sociaux rattachés aux établissements publics de santé et aux Ehpad, des groupements de coopération sociale et médico-sociale et de certains groupements d'intérêt public à vocation sanitaire et, depuis le 1 er octobre 2021, aux personnels soignants, aides médico-psychologiques, auxiliaires de vie sociale et accompagnants éducatifs et sociaux et établissements médico-sociaux publics non rattachés à un établissement de santé ou à un Ehpad et financés pour tout ou partie par l'assurance maladie, des résidences autonomie et des accueils de jour. Cette mesure a été transposée dans le secteur privé non lucratif - où la revalorisation atteint aussi 183 euros - et dans le secteur privé lucratif - où elle atteint 160 euros.
2° La revalorisation des grilles indiciaires des personnels paramédicaux de la fonction publique hospitalière
Les nouvelles grilles offrent des perspectives de carrière rehaussées. Par exemple, les infirmiers en soins généraux en fin de carrière gagnent 352 euros nets mensuels de plus. Le début de carrière a aussi été dynamisé par une réduction de la durée des premiers échelons pour accroître l'attractivité du corps.
Ces grilles permettent un gain immédiat de 56 euros nets mensuels pour les personnels de catégorie A (52 euros pour les personnels de catégorie A appartenant aux corps placés en voie d'extinction) et de 58 euros pour les personnels de catégorie B placés en voie d'extinction. Les aides-soignants et auxiliaires de puériculture passent en catégorie B, induisant un gain immédiat de 51 euros par mois en moyenne. Les personnels relevant des corps des techniciens de laboratoire médical, des préparateurs en pharmacie hospitalière et des diététiciens sont passés en catégorie A en janvier 2022, induisant une revalorisation de près de 52 euros par mois.
Si significatives et bienvenues qu'elles soient, ces revalorisations doivent être appréciées au regard de la dégradation relative des rémunérations des infirmiers par rapport à la moyenne des salaires au cours des dix à quinze dernières années . Il aura fallu la crise de l'automne 2019 puis la crise sanitaire du covid-19 pour apporter un début de réponse à un décrochage pourtant sensible depuis déjà plusieurs années.
Les services du ministère des solidarités et de la santé estiment cependant que ces mesures ne modifieraient pas à court terme la situation de la France dans le classement OCDE fondé sur le niveau moyen de rémunération des infirmiers . En revanche, elle gagnerait 8 places dans le classement établi à partir du rapport de la rémunération des infirmiers au salaire moyen 87 ( * ) .
Seul le reclassement des agents à l'indice immédiatement supérieur dans la nouvelle grille sera perceptible à court terme. Ce n'est qu'à moyen terme que se traduira l'impact des revalorisations sur l'ensemble de la grille, à condition toutefois que la durée de carrière des infirmiers ne continue pas à se réduire. Au-delà de la revalorisation « socle », la revalorisation des grilles devrait donc rendre les progressions de salaire au long de la carrière plus dynamiques .
Dans l'immédiat, le regain d'inflation constaté dès 2021, qui devrait se confirmer en 2022, risque d'atténuer les bénéfices attendus des revalorisations du Ségur pour les personnels paramédicaux. Le dégel du point d'indice de la fonction publique, annoncé le 14 mars dernier, pourra en partie compenser cette érosion du pouvoir d'achat.
En ce qui concerne les praticiens hospitaliers , leurs carrières ont été significativement rehaussées , avec la suppression des trois premiers échelons et l'addition de trois échelons supplémentaires en sommet de grille (11 ème échelon à + 5 000 euros bruts annuels, 12 ème échelon à + 5 000 euros bruts annuels et 13 ème échelon à +7 000 euros bruts annuels). Les praticiens entrent ainsi en fonction en bénéficiant des émoluments auparavant destinés aux praticiens situés au 4 ème échelon.
Effet du Ségur de la santé sur les grilles indiciaires s'appliquant aux praticiens hospitaliers
|
Ancienne grille |
Nouvelle grille |
Ancienneté pour les PH stock |
Ancienneté pour les nouveaux PH |
|
Échelon 13 (4 ans) |
à partir de 36 ans |
à partir de 32 ans |
|
|
Échelon 12 (4 ans) |
de 32 ans à moins de 36 ans |
de 28 ans à moins de 32 ans |
|
|
Échelon 11 (4 ans) |
de 28 ans à moins de 32 ans |
de 24 ans à moins de 28 ans |
|
|
Échelon 13 |
Échelon 10 (4 ans) |
de 24 ans à moins de 28 ans |
de 20 ans à moins de 24 ans |
|
Échelon 12 (4 ans) |
Échelon 9 (4 ans) |
de 20 ans à moins de 24 ans |
de 16 ans à moins de 20 ans |
|
Échelon 11 (2 ans) |
Échelon 8 (2 ans) |
de 18 ans à moins de 20 ans |
de 14 ans à moins de 16 ans |
|
Échelon 10 (2 ans) |
Échelon 7 (2 ans) |
de 16 ans à moins de 18 ans |
de 12 ans à moins de 14 ans |
|
Échelon 9 (2 ans) |
Échelon 6 (2 ans) |
de 14 ans à moins de 16 ans |
de 10 ans à moins de 12 ans |
|
Échelon 8 (2 ans) |
Échelon 5 (2 ans) |
de 12 ans à moins de 14 ans |
de 8 ans à moins de 10 ans |
|
Échelon 7 (2 ans) |
Échelon 4 (2 ans) |
de 10 ans à moins de 12 ans |
de 6 ans à moins de 8 ans |
|
Échelon 6 (2 ans) |
Échelon 3 (2 ans) |
de 8 ans à moins de 10 ans |
de 4 ans à moins de 6 ans |
|
Échelon 5 (2 ans) |
Échelon 2 (2 ans) |
de 6 ans à moins de 8 ans |
de 2 ans à moins de 4 ans |
|
Échelon 4 (2 ans) |
Échelon 1 (2 ans) |
de 4 ans à moins de 6 ans |
moins de 2 ans |
|
Échelon 3 (2 ans) |
de 2 ans à moins de 4 ans |
||
|
Échelon 2 (1 an) |
de 1 an à moins de 2 ans |
||
|
Échelon 1 (1 an) |
moins d'un an |
Source : Réponses du ministère des solidarités et de la santé
La fusion des quatre premiers échelons - il faut le rappeler - figurait déjà dans le plan d'urgence pour l'hôpital public présenté en novembre 2019 par la ministre des solidarités et de la santé d'alors, Agnès Buzyn. Il s'agit là aussi d'une mesure en réponse à la crise de l'automne 2019 sur une situation qui paraissait insatisfaisante depuis de nombreuses années.
L'instauration de cette nouvelle grille , incontestablement favorable aux praticiens entrants , a toutefois soulevé des réactions beaucoup moins positives des praticiens en fonction qui estiment ne pas bénéficier des améliorations apportées. Un recours contentieux contre le décret modifiant la grille indiciaire 88 ( * ) a d'ailleurs été formé devant le Conseil d'État.
Comme l'ont exposé devant la commission d'enquête des représentants de praticiens hospitaliers et de jeunes médecins 89 ( * ) , les praticiens déjà en poste avant le 1 er octobre 2020 considèrent que la non reprise d'ancienneté des trois anciens premiers échelons revient à leur faire perdre quatre ans dans la carrière au regard des nouveaux entrants. Par exemple, le dernier échelon créé en sommet de grille ne leur sera accessible qu'à partir de 36 ans d'ancienneté - et donc pour une durée probablement assez brève, contre 32 ans pour les praticiens recrutés à compter d'octobre 2020. Par ailleurs, des praticiens récemment nommés avec moins de 6 ans d'ancienneté sont reclassés au premier échelon de la nouvelle grille, alors que ceux nommés après le 1 er octobre 2020 accèderont au deuxième échelon après deux ans seulement. Il a aussi été spécifiquement prévu que des praticiens hospitaliers qui démissionneraient pour repasser le concours ne bénéficieront pas de la nouvelle grille salariale. Ils seront reclassés à un échelon correspondant à la rémunération qui était la leur avant la démission.
Devant la commission d'enquête, le ministre des solidarités et de la santé a indiqué que « toutes les transformations de grille salariale dans la fonction publique répondent aux mêmes règles. Lorsque les grilles sont modifiées dans la fonction publique hospitalière ou dans la fonction publique territoriale, l'impact se situe au niveau des entrants, et non au niveau des personnes déjà insérées dans la grille. Cependant, dans les faits, nul ne perd rien. Pas un médecin n'a perdu de l'argent en raison des mesures du Ségur. »
De fait, cette nouvelle grille entend renforcer l'attractivité de la carrière de praticien hospitalier, notamment en revalorisant les débuts de carrière , mais la fidélisation des praticiens en fonction n'a pas été suffisamment prise en compte . Or il s'agit bien de conserver cette ressource médicale et d'éviter des départs vers le secteur privé, notamment de praticiens en milieu de carrière. À défaut d'application de la nouvelle grille à tous les praticiens en fonction avant le 1 er octobre 2020, des mesures spécifiques de nature à conforter leur fidélisation paraissent nécessaires.
La commission d'enquête rappelle d'ailleurs ici que, pour le calcul de la retraite des professeurs des universités-praticiens hospitaliers (PU-PH), seul le salaire universitaire lié aux activités d'enseignement et de recherche est pris en compte. L'éventuelle intégration de leurs émoluments hospitaliers dans ce calcul ne pourra pas être effectuée sans réflexion d'ensemble sur l'articulation des valences (recherche, enseignement et soins), étant donnée la complexité, et parfois l'impossibilité, de leur combinaison.
Recommandation : envisager des mesures en faveur de la fidélisation des praticiens hospitaliers en fonction avant le 1 er octobre 2020.
Au vu des informations recueillies par la commission d'enquête au cours de ses travaux, il ne semble pas que les mesures salariales du Ségur de la santé aient provoqué un effet tangible sur les recrutements - toujours tendus pour les personnels infirmiers - et la fidélisation tant des praticiens que des personnels paramédicaux. Mais il est vrai que la persistance de tensions hospitalières liées au rebond de la crise sanitaire fin 2021 rend encore difficile une appréciation bien documentée.
Dans ces conditions, il apparaît nécessaire d'effectuer dès 2023 un point d'étape pour évaluer l'effet des mesures salariales du Ségur sur les recrutements et la fidélisation des personnels hospitaliers et éventuellement envisager des ajustements.
Recommandation : effectuer dès 2023 un point d'étape pour évaluer l'effet des mesures salariales du Ségur sur les recrutements et la fidélisation des personnels hospitaliers et éventuellement envisager des ajustements.
3. ... qui mérite encore des ajustements
a) Une meilleure reconnaissance du travail de nuit et de week-end
Le travail de nuit est beaucoup plus fréquent dans le secteur hospitalier qu'en dehors pour les mêmes professions . 39 % des aides-soignants, 47 % des infirmiers et sages-femmes et 62 % des médecins travaillant en secteur hospitalier déclaraient ainsi en 2019 travailler de nuit, contre moins de 20% hors du secteur hospitalier. La différence existe pour les agents d'entretien et les professions paramédicales et administratives, mais elle est moins marquée.
Il en va du même du travail le dimanche , puisque 67 % des agents d'entretiens, 87 % des aides-soignants, 75 % des sages-femmes et infirmiers, ainsi que 72 % des médecins du secteur hospitalier déclaraient en 2019 travailler le dimanche. Seuls les infirmiers et sages-femmes hors secteur hospitalier présentent des niveaux comparables (71 %) à ce qu'on observe à l'hôpital.
Intensité du travail et contraintes horaires pour les familles professionnelles du secteur hospitalier et hors de ce secteur d'activité en 2019
Source : Drees, « L'exposition à de nombreuses contraintes liées aux conditions de travail demeure, en 2019, nettement plus marquée dans le secteur hospitalier qu'ailleurs », Études et résultats , novembre 2021, n° 1215.
Pour les praticiens hospitaliers , le travail de nuit ou le week-end découle des obligations de permanence des soins mais aussi de continuité des soins qui se traduisent, pour eux, par des gardes sur place, compensées par une indemnité de sujétion 90 ( * ) , et des astreintes , compensées par une indemnité forfaitaire de base 91 ( * ) . Un tableau nominatif mensuel comporte l'indication détaillée des périodes de temps de travail de jour et de nuit et d'astreinte à domicile, dont l'extrait est communiqué à chaque praticien, de même qu'un récapitulatif individuel sur quatre mois 92 ( * ) , pour permettre le décompte des indemnités qui lui sont dues 93 ( * ) .
Les contraintes associées à ces obligations de service leur paraissent d'autant plus fortes que les médecins libéraux n'ont plus l'obligation de participer à la permanence des soins depuis septembre 2003 94 ( * ) . Dans ces conditions, une revalorisation de la permanence des soins assurée par les praticiens hospitaliers doit être envisagée.
Recommandation : revaloriser la permanence des soins pour les praticiens hospitaliers.
Pour les personnels non médicaux de la fonction publique hospitalière , les dispositions régissant le travail de nuit 95 ( * ) prévoient que des indemnités horaires sont versées aux agents lorsqu'ils assurent leur service de 21 heures à 6 heures du matin . Ces indemnités sont majorées lorsque le service normal de nuit nécessite un travail intensif 96 ( * ) - à savoir dans la majorité des cas - pour les personnels infirmiers, les cadres de santé, les infirmiers en soins généraux, les personnels de rééducation et médico-techniques, les cadres de santé paramédicaux, les sages-femmes et les infirmières en pratique avancée, les aides-soignants et auxiliaires de puériculture, les assistants sociaux et les autres agents techniques. Pour ceux-là, l'indemnité est majorée de 90 centimes, en plus des 17 centimes de base, aboutissant à une indemnisation totale de 1,07 euro de l'heure . Pour les personnels affectés dans une structure de médecine d'urgence , une unité de soins intensifs , une unité de surveillance continue ou un service de réanimation , dont l'organisation du temps de travail fait alterner des horaires de jour et de nuit, l'indemnisation totale est passée de 1,07 à 1,26 euro de l'heure par un arrêté du 10 mai 2017 97 ( * ) .
L'indemnité compensatrice de 1,07 euro de l'heure n'a pas évolué depuis 2001 , induisant une perte significative de pouvoir d'achat pour une heure travaillée la nuit , puisque parallèlement l'inflation a augmenté en moyenne de 1,3 % par an entre 2002 et 2021 98 ( * ) .
Recommandation : réévaluer l'indemnité compensatrice pour le travail de nuit des personnels paramédicaux et en assurer régulièrement la revalorisation.
b) Un meilleur décompte et une meilleure reconnaissance des heures supplémentaires
Les obligations de service des personnels médicaux (hors personnels enseignants et hospitaliers) sont fixées à dix demi-journées par semaine sans pouvoir dépasser une moyenne de 48 heures hebdomadaires sur quatre mois 99 ( * ) . Depuis la loi du 8 août 2016 relative au travail, une durée de travail de 44 heures maximum, lissées sur 12 semaines, est autorisée.
Or, comme le signale le Snphare dans son livre blanc du Ségur 100 ( * ) , le volume horaire des demi-journées n'est pas défini, ce qui conduit à verser des salaires identiques pour des volumes de travail différents. En particulier, une garde de 24 heures vaut non pas cinq mais quatre demi-journées - soit 6 heures la demi-journée - ce qui suppose que dix demi-journées représentent 60 heures. Il conviendrait de corriger cette incongruité.
En plus de leurs obligations de service, qui incluent également des périodes de garde et d'astreinte ( cf. infra ), les praticiens (hors personnels hospitalo-universitaires et étudiants de 3 ème cycle) peuvent accomplir du temps de travail additionnel sur la base du volontariat : ce travail supplémentaire donne lieu soit à récupération, soit au versement d'indemnités de participation à la continuité des soins et, le cas échéant, d'indemnités de temps de travail additionnel 101 ( * ) . Un contrat de temps de travail additionnel est conclu entre le praticien, le responsable de la structure, le chef de pôle et le directeur de l'établissement. Des registres de temps de travail sont mis à la disposition du directeur afin de lui permettre de contrôler le recours à la contractualisation pour tout dépassement à la durée maximale du travail de quarante-huit heures et de restreindre ou interdire ce dépassement lorsque la santé et la sécurité des praticiens sont affectées 102 ( * ) .
Ces dispositions paraissent encore largement sous-appliquées . Le docteur Jean-François Cibien, entendu au nom du syndicat Action Praticien Hôpital (APH), a évoqué un ordre de grandeur particulièrement élevé. « En France, on estime qu'environ 80 % des praticiens qui travaillent au-delà de 48 heures n'ont pas signé de contrat, alors que c'est la loi. Nous avons même un coefficient de minoration, en vertu duquel nous sommes payés de manière forfaitaire au-delà de 48 heures en dessous de notre salaire de base. C'est là le french hospital paradox. » 103 ( * )
S'il est difficile de confirmer un tel niveau de temps de travail additionnel, puisqu'il n'est pas pleinement comptabilisé, il apparaît nécessaire de mieux faire appliquer les dispositions réglementaires en vigueur.
S'agissant des personnels non médicaux de la fonction publique hospitalière, les conditions de rémunération des heures supplémentaires au-delà du seuil légal de 35 heures (soit 1 607 heures annuelles) sont déterminées par un décret du 25 avril 2002 104 ( * ) . À défaut de repos compensateur, des indemnités horaires pour travaux supplémentaires sont prévues : entre 2002 et le 1 er janvier 2008, elles étaient calculées sur la base de la rémunération horaire affectée d'un coefficient multiplicateur de 1,07 pour les 14 premières heures supplémentaires et par 1,27 pour les suivantes 105 ( * ) . Entre le 1 er janvier 2008 et le 30 novembre 2021, le coefficient multiplicateur des 14 premières heures était fixé à 1,25 106 ( * ) , avant que les autorités ne retiennent plus qu'un seul coefficient de 1,26 à compter de la première heure supplémentaire effectuée 107 ( * ) .
L'évolution de la rémunération des heures supplémentaires et des gardes en contexte de crise sanitaire
Face à l'épidémie de covid-19, et pour soutenir la mobilisation des soignants dans certains établissements situés dans les zones de circulation active du virus, plusieurs dispositifs ont été activés : la majoration de 50 % des heures supplémentaires et des personnels paramédicaux de la fonction publique hospitalière (FPH), la majoration de 50 % du temps de travail additionnel des praticiens hospitaliers et la majoration de 20 % des gardes pour les personnels hospitalo-universitaires.
Un décret et un arrêté du 18 décembre 2021 108 ( * ) disposent qu'à partir du 20 décembre 2021, les heures supplémentaires des sages-femmes et des personnels paramédicaux de la FPH sont payées le double de leur salaire habituel, au même titre que le temps de travail additionnel des praticiens hospitaliers. La majoration de la rémunération des gardes des personnels hospitalo-universitaires passe de 20 à 40 %. Les périodes dans lesquelles les majorations s'appliquent vont du 1 er février au 31 mai 2021 et du 2 août au 28 février 2022.
Toutefois, là encore, le cadre légal entourant les conditions de rémunération des heures supplémentaires semble inégalement appliqué sur le territoire et selon les services . Le docteur Caroline Brémaud, cheffe du service des urgences du centre hospitalier de Laval, affirmait ainsi qu'« en fonction des directions des ressources humaines, il est versé sur un compte épargne temps ou traité en heures supplémentaires [...] . Dans mon hôpital, les heures supplémentaires sont majorées de 50 % ou non, selon le service où elles sont effectuées : d'où ce système aberrant où des soignants de réanimation préfèrent aller faire les heures supplémentaires en unité covid, où elles sont mieux payées ! » 109 ( * ) .
L'Association nationale des cadres infirmiers et médico-techniques (Ancim) estime, quant à elle, que les cadres de santé font régulièrement des heures supplémentaires conséquentes sans rémunération ni récupération 110 ( * ) . L'Association française des directeurs de soins signale également que le cumul excessif d'heures supplémentaires dans certains métiers (IADE, IBODE, sage-femme, manipulateur radio) est de nature à dégrader fortement les conditions de travail 111 ( * ) .
De façon générale, les situations où les heures supplémentaires sont rémunérées trop tardivement, ou ne sont pas rémunérées du tout, paraissent trop fréquentes. Dans son bilan social pour 2019, l'ATIH signale ainsi que le nombre d'heures supplémentaires non encore récupérées ou rémunérées par agent est passé de 16,7 à 20,3 heures entre 2018 et 2019 pour le personnel non médical . Pour le personnel médical , les comptes se font en demi-journée, et on note aussi une augmentation du nombre de demi-journée non récupérées et non rémunérées, passant de 0,2 à 0,7 demi-journée entre 2018 et 2019.
Ces considérations doivent être mises en rapport avec le renforcement du sentiment éprouvé par les personnels hospitaliers de devoir effectuer une quantité de travail excessive : il concerne 57 % des salariés des hôpitaux publics en 2019 contre 53 % en 2013, et 40 % pour l'ensemble des salariés. C'est particulièrement le cas des infirmiers et sages-femmes (65 % contre 59 % en 2013), des aides-soignants (63 % contre 55 % en 2013), et des agents d'entretien (58 % contre 49 % en 2013) 112 ( * ) .
Recommandation : mieux faire appliquer les obligations réglementaires relatives au temps de travail additionnel et aux heures supplémentaires et harmoniser les conditions de rémunération de celles-ci.
c) L'outre-mer : des problématiques d'attractivité spécifiques à prendre en compte
La crise sanitaire a mis en lumière, lors de la vague épidémique qui les a très fortement touchés à l'été 2021, la vulnérabilité des établissements hospitaliers d'outre-mer en matière de ressources humaines .
Comme l'a souligné le rapport que le Sénat a très récemment consacré à ce sujet 113 ( * ) , non seulement « des renforts nationaux - représentant plus de 4 600 médecins et soignants venant de l'hexagone du 1 er août au 31 octobre - ont été nécessaires afin d'épauler les équipes locales », mais l es outre-mer sont confrontés à un « risque d'effritement de la ressource médicale, notamment en milieu hospitalier » , alors qu'après la crise, « un nombre important de souhaits de départ vers l'hexagone ont été exprimés ».
À propos des territoires du Pacifique, dans lesquels la politique sanitaire relève des autorités locales, il était noté que « l'isolement des établissements fait ressortir leur fragilité, dans la mesure où leur fonctionnement reste très dépendant d'une ressource médicale originaire de l'hexagone dont la motivation à exercer sur place n'est pas acquise ». Cette observation est également valable pour les autres collectivités d'outre-mer.
Au lendemain des accords du Ségur de la santé, le ministre des solidarités et de la santé, constatant que tous les sujets n'ayant « pas pu être traités à fond », notamment « le sujet ultramarin qui répond à des problématiques spécifiques » , s'était déclaré ouvert à un « Ségur des outre-mer » 114 ( * ) .
Aucune suite n'a malheureusement été donnée à cette intention.
C'est pourquoi la commission d'enquête reprend à son compte la recommandation déjà formulée il y a quatre mois dans le rapport du Sénat précité sur la nécessité de mesures spécifiques sur l'attractivité médicale outre-mer.
Recommandation : élaborer une stratégie et des mesures spécifiques pour renforcer l'attractivité de l'exercice médical outre-mer.
d) Agir sur les écarts de rémunération entre les praticiens du secteur public et du secteur privé lucratif dans les spécialités où ils sont les plus élevés
Le secteur public bénéficie de facteurs d'attractivité propres du fait des opportunités offertes en matière de recherche et d'enseignement qu'il convient de soutenir et de valoriser. Néanmoins, beaucoup d'acteurs de l'hôpital public ont insisté sur l'effet préjudiciable des écarts de rémunération entre praticiens du secteur public et du secteur privé lucratif.
De nombreuses dispositions ont ainsi été prises à la suite de la crise sanitaire afin de renforcer l'attractivité du secteur public hospitalier et du secteur privé non lucratif, comme la modification de la grille des émoluments des praticiens hospitaliers déjà évoquée 115 ( * ) , la revalorisation en deux temps de l'indemnité d'engagement de service public exclusif (IESPE) 116 ( * ) réservée aux praticiens hospitaliers qui s'engagent pour trois ans renouvelables à ne pas exercer une activité libérale 117 ( * ) , la possibilité de recourir aux dépassements d'honoraires dans le secteur privé non lucratif 118 ( * ) , la création d'un statut de praticien hospitalier unique et un statut unique de praticien contractuel, la diversification des modes d'exercice par l'assouplissement, en particulier, du droit à l'activité libérale, la fluidification des activités mixtes entre la ville et l'hôpital 119 ( * ) et la création d'une prime de solidarité territoriale 120 ( * ) valorisant l'exercice d'une activité partagée entre plusieurs établissements publics de santé après accomplissement des obligations de service.
Ces dispositions constituent un commencement de rééquilibrage bienvenu , qu'il conviendrait de poursuivre pour certaines spécialités où les écarts de rémunérations entre praticiens des établissements publics et des établissements privés à but lucratif sont particulièrement importants.
Au total, en effet, comme le soulignait Jacques Léglise, président de la conférence des directeurs d'établissements privés non lucratifs, les Espic et les hôpitaux publics seraient incapables « de suivre l'évolution des revenus auxquels les médecins peuvent accéder quand ils exercent en libéral dans une clinique commerciale, en particulier s'ils y exercent avec des dépassements d'honoraires. Ces revenus sont de deux à trois fois plus élevés que les salaires que [les Espic et les hôpitaux publics peuvent] leur offrir. » 121 ( * ) Les propos du docteur Thierry Godeau 122 ( * ) et du professeur Rémi Salomon 123 ( * ) devant la commission d'enquête le 4 janvier 2022 vont dans le même sens.
Les écarts sont les plus flagrants en chirurgie, anesthésie-réanimation et en radiologie 124 ( * ) . En chirurgie , le revenu annuel d'un praticien hospitalier à temps plein est de 96 274 euros, contre 185 080 euros - dont 162 110 dus exclusivement à l'activité libérale - pour ceux qui exercent une activité libérale. L'écart entre les revenus perçus au titre d'une activité hospitalière et ceux perçus au titre d'une activité libérale s'élève donc à 66 000 euros.
L'écart de rémunération pour l'anesthésie-réanimation est plus conséquent, avec 103 411 euros pour les praticiens hospitaliers à temps plein, et 203 670 euros - dont 195 480 dus à l'activité libérale - pour les médecins exerçant une activité libérale. L'écart entre les revenus perçus au titre d'une activité hospitalière et au titre d'une activité libérale s'élève donc à 92 000 euros . Enfin, les radiologues praticiens hospitaliers à temps plein ont, à l'hôpital public, un revenu moyen de 96 841 euros, contre 216 340 euros - dont 197 370 dus à l'activité libérale - pour ceux qui exercent une activité libérale. L'écart entre revenus « hospitaliers » et « libéraux » des radiologues dépasse les 100 000 euros.
Dans la mesure où le statut de praticien hospitalier à temps plein ne s'oppose pas à l'exercice d'une activité libérale au sein de l'établissement public de santé où ils sont nommés 125 ( * ) , ces comparaisons doivent être prises avec précaution. Toutefois, elles restent pertinentes en ce qui concerne les écarts entre revenus associés à l'activité hospitalière et à l'activité libérale. Pour la chirurgie et l'anesthésie-réanimation, elles permettent de se faire une idée précise des différentiels de rémunération entre l'hôpital privé et l'hôpital public, puisque ces spécialités ne s'exercent pas en cabinet, mais en clinique.
Revenus des médecins en 2016 et 2017
Revenus des médecins avec une activité libérale en 2017
Source : Drees, « Revenu des médecins libéraux : une hausse de 1,9 % par an en euros constants entre 2014 et 2017 », Études et résultats , n° 1223, mars 2022
Rémunération selon la spécialité dans les centres hospitaliers (praticiens hospitaliers en temps plein) en 2016
Source : Centre national de gestion, Enquête sur les rémunérations des personnels médicaux, odontologistes et pharmaceutiques dans les établissements publics de santé, situation au 31 décembre 2016, juin 2019
Les écarts de rémunération entre secteurs et mode d'exercice demeurent toutefois imparfaitement connus. Ainsi, si la Drees indique qu'en 2018, le salaire mensuel net en équivalent temps plein (EQTP) du personnel médical était moins élevé dans le secteur public (5 279 euros) que dans le secteur privé non lucratif (6 081 euros), il faut nuancer cet écart par la possibilité de pratiquer une activité libérale au sein de l'hôpital pour les praticiens du secteur public. Le salaire mensuel net comparativement moins élevé dans le secteur privé lucratif (4 387 euros) s'explique en réalité par le fait que, dans les cliniques privées, le personnel médical exerce le plus souvent son activité sous statut libéral 126 ( * ) .
Sur la base de l'enquête trisannuelle de la Drees relative aux revenus des médecins libéraux, des enquêtes régulières mériteraient d'être menées pour permettre d'évaluer périodiquement les différences entre les revenus perçus au titre d'une activité libérale et au titre d'une activité hospitalière de façon précise.
À ce titre, on peut constater qu'au 28 mars, le Parlement n'avait toujours pas reçu le rapport « portant sur les écarts de rémunération entre les carrières médicales des secteurs hospitaliers publics et privés au regard de leurs missions », et notamment « sur le différentiel de rémunération à l'embauche et tout au long de la carrière, en fonction du lieu et des modalités d'exercice » que le Gouvernement devait lui remettre avant fin octobre 2021 en application de la loi Rist 127 ( * ) .
Ces écarts de rémunération sont accentués par des différences de fonctionnement qui contribuent inévitablement à rendre le secteur privé lucratif plus attractif : les obligations liées à la permanence des soins ne sont pas les mêmes ; la flexibilité dans l'organisation de leur temps de travail y est supérieure, les conditions d'exercice, par exemple pour l'accès aux blocs opératoires, sont parfois meilleures.
C'est par exemple ce que soulignait devant la commission d'enquête le professeur Stéphane Velut, neurochirurgien au CHU de Tours : « chaque mois, on voit partir de très bons praticiens hospitaliers dans tous les CHU. Il est important que vous le sachiez : entre secteur public et secteur privé, les émoluments et la souplesse de fonctionnement n'ont rien à voir. Nous formons un chirurgien en quinze ans, dans un CHU payé par le contribuable, puis ensuite il s'en ira, il gagnera deux à quatre fois plus que moi en exerçant en libéral grâce à des dépassements d'honoraires - même si je n'ai rien contre le secteur libéral. [...] Le chirurgien me dit que dans la clinique qu'il a visitée, il y a neuf neurochirurgiens, six salles d'opération, une soixantaine de lits. S'il veut opérer une névralgie faciale demain - ou au pire après-demain - il peut le faire. Actuellement, dans mon service, j'ai sept chirurgiens, mais seulement une salle d'opération et demie, tout simplement, car nous manquons de personnel. » 128 ( * )
S'il ne paraît pas possible ni souhaitable de soumettre le secteur privé lucratif aux mêmes obligations que le secteur public, à tout le moins conviendrait-il de porter une attention particulière aux écarts de rémunération dans les spécialités où elles sont les plus prononcées.
Une meilleure prise en compte des contraintes propres à l'hôpital public, essentiellement la permanence des soins, et une application plus rigoureuse des dispositions relatives aux obligations de travail, évoquées plus haut, devraient contribuer atténuer l'effet de ces écarts.
Mais dans la mesure où, à l'hôpital public, les rémunérations des praticiens sont identiques quelles que soient les spécialités, ces écarts vont demeurer structurellement importants avec le secteur privé lucratif dans certaines d'entre elles.
Sur le modèle du rapport demandé au Gouvernement, une mission de veille pourrait être confiée à la Drees et à la direction générale de l'offre de soins (DGOS) afin de disposer d'éléments plus documentés sur les écarts de rémunération entre les carrières médicales des secteurs hospitaliers publics et privés au regard de leurs missions.
Recommandation : documenter régulièrement les niveaux de rémunération des carrières médicales des secteurs hospitaliers publics et privés, lucratif et non lucratif, au regard de leurs missions.
4. Renforcer la qualité de vie au travail
La qualité de vie au travail apparaît comme l'un des facteurs principaux d'attractivité des métiers, probablement autant sinon davantage que la rémunération - les auditions menées par la commission d'enquête l'ont montré. Or, la HAS en faisait le constat dès 2016, le secteur des établissements de santé se caractérise par « des conditions de travail difficiles avec une charge mentale importante » et « des indicateurs sociaux qui alertent » 129 ( * ) .
Les considérations précédemment évoquées - meilleur encadrement des heures supplémentaires, meilleur décompte du temps de travail conformément aux obligations légales et réglementaires - doivent s'accompagner d'une attention renouvelée aux conditions concrètes de travail des soignants, qui paraissent s'être dégradées les années précédant la crise sanitaire, dégradation confirmée par les vagues successives de covid-19.
a) De nombreux facteurs entamant les conditions de travail
La Drees, dans son étude déjà citée de novembre 2021, souligne que « certaines évolutions relatives [aux contraintes liées aux conditions de travail et aux] risques psychosociaux étaient favorables entre 2013 et 2016. Ce n'est plus le cas entre 2016 et 2019, avec un retour à de hauts niveaux d'exposition » , en particulier pour les agents d'entretien, les aides-soignants et les infirmiers et sages-femmes.
L'intensité du travail dans le secteur hospitalier demeure supérieure à celle observée pour l'ensemble des salariés. 60 % des salariés du secteur hospitalier rapportent devoir toujours ou souvent se dépêcher, contre 45 % de l'ensemble des salariés sur la période. Le morcellement du travail hospitalier est supérieur à celui de l'ensemble des salariés : 78 % des salariés du secteur hospitalier rapportent des interruptions fréquentes pour des tâches non prévues, contre 65 % pour l'ensemble des salariés.
La possibilité dérogatoire de fonctionner selon un régime horaire de 12 heures d'affilée 130 ( * ) peut constituer une réponse à l'intensité et au morcellement du travail des personnels soignants.
Si ce régime se justifie seulement « lorsque les contraintes de continuité de service public l'exigent en permanence » après consultation des instances représentatives du personnel 131 ( * ) , il est dans les faits utilisé au-delà de cette règle.
En effet, il répond à l'attente de beaucoup de soignants , entraînant une réduction de 8 jours de travail par mois en moyenne 132 ( * ) et permettant de travailler plus sereinement, en consacrant davantage de temps au patient. L'organisation du travail en deux fois 12 heures - au lieu de trois équipes en 8 heures - économise le coût d'une relève par jour et accroît l'amplitude d'ouverture de certains plateaux techniques. Elle participe à l'optimisation des moyens. De 2018 à 2019, la proportion d'agents concernés par un horaire dérogatoire en 12 heures est passée, dans les établissements publics de santé, de 11,5 à 13 % 133 ( * ) .
Le travail en 12 heures fait toutefois l'objet d'appréciations contrastées, compte tenu de la longueur de la journée de travail et de son impact sur la fatigue des personnels. C'est une faculté qui mérite d'être maintenue et envisagée, mais ne peut être généralisée.
D'autres facteurs spécifiques influent fortement sur les conditions de travail.
Les missions de l'hôpital sont, par nature, liées à la maladie, à la souffrance et à la mort. Il est inévitable, dans ces conditions, que la charge émotionnelle supportée par les soignants soit forte. Elle ne se limite pas au lieu de travail : 74 % des médecins continuent à penser à leur travail hors de l'hôpital, ce qui peut induire un risque d'épuisement professionnel plus marqué. Ainsi, selon une méta-analyse publiée en 2019 synthétisant 37 études conduites dans différents hôpitaux français entre 2000 et 2017, 49 % des praticiens se révélaient souffrir de « burn-out » (dont 5 % sous une forme sévère) 134 ( * ) .
Les contraintes physiques sont aussi importantes : la station debout prolongée est plus fréquemment rapportée dans le secteur hospitalier (66 %) que pour l'ensemble des salariés (48 %), mais traduit une amélioration par rapport à 2013 (70 %). Les autres contraintes posturales fatigantes ont en revanche progressé sur la période, de 42 à 47 % des personnels hospitaliers entre 2013 et 2019.
Les tensions avec l'encadrement et les collègues sont également plus fréquentes à l'hôpital (34 % rapportent des tensions avec les supérieurs hiérarchiques et 33 % avec les collègues) qu'ailleurs (respectivement 24 et 23 %).
Enfin, les conflits de valeurs sont croissants . En 2019, 49 % des salariés du secteur déclaraient recevoir des injonctions contradictoires, les sages-femmes et infirmiers étant davantage exposés à ce phénomène (59 %).
b) Une stratégie nationale en manque de traduction concrète qui doit être relancée
Face à ces défis, la ministre des solidarités et de la santé Marisol Touraine avait exposé le 5 décembre 2016 une stratégie nationale d'amélioration de la qualité de vie au travail 135 ( * ) , visant à « prendre soin de ceux qui nous soignent » et concernant les professionnels de la santé et du médico-social. Elle comportait une dizaine d'engagements , parmi lesquels « adapter les formations initiales et continues pour développer la qualité de vie au travail », « revaloriser la médecine du travail et généraliser les services pluri-professionnels de santé au travail », « reconnaître les sujétions particulières liées aux rythmes de travail nécessaires à la continuité des soins », « favoriser la conciliation entre vie privée et vie professionnelle » ou encore « détecter et prendre en charge les risques psychosociaux », repris dans la stratégie nationale de santé 2018-2022 (ou « Ma Santé 2022 ») 136 ( * ) .
Afin de « structurer la démarche pour garantir son suivi est son évaluation dans la durée », un observatoire national de la qualité de vie au travail et des risques psycho-sociaux des professionnels de santé (ONQVT) a été créé en juillet 2018. Il a donné lieu à la constitution de groupes de travail ayant formulé de nombreuses préconisations.
Constatant qu'aucune traduction concrète n'avait été donnée à leurs travaux, les trois experts de l'ONQVT ont remis leur démission en début d'année 2022. Ils estiment que « les nombreuses productions de l'ONQVT n'ont donné lieu à aucun soutien ni accompagnement pour les diffuser, les implémenter et suivre la dynamique de retours d'expériences impulsée par l'Observatoire » 137 ( * ) , alors que le Centre national d'appui (CNA) à la qualité de vie des étudiants en santé créé en juillet 2019 138 ( * ) a été supprimé en septembre 2021.
Recommandation : relancer la stratégie nationale d'amélioration de la qualité de vie au travail et diffuser les principales préconisations de l'ONQVT auprès des établissements.
c) Des axes d'amélioration à renforcer
Indépendamment des questions liées à l'organisation du travail au sein des équipes de soins, qui seront évoquées par ailleurs, trois axes d'amélioration évoqués par les interlocuteurs de la commission d'enquête lui paraissent devoir être mentionnés.
Le premier est celui du cadre de travail . Il s'agit d'un élément très important de la qualité de vie au travail, qui a souffert d'un sous-investissement prolongé depuis plusieurs années. La réorientation de la politique d'investissement, avec la suppression du comité interministériel de la performance et de la modernisation de l'offre de soins hospitaliers (Copermo), qui avait été mis en place en 2012, et son remplacement par le Conseil national des investissements en santé en 2020 , devrait se traduire, dans la lignée du plan d'urgence pour l'hôpital de novembre 2019 et du pilier 2 du Ségur, par des investissements conséquents de nature à améliorer la qualité des locaux. Si elle concerne des enjeux financiers moins massifs, l'enveloppe de 650 millions d'euros dégagée en 2021 pour les investissements du quotidien aurait déjà permis de résoudre, selon Katia Julienne, directrice générale de l'offre de soins, des questions « tout aussi fondamentales pour la qualité de vie des professionnels de santé dans les établissements » 139 ( * ) .
Deuxièmement, la politique de qualité de vie au travail doit contribuer à un meilleur équilibre entre vie professionnelle et personnelle.
Face à des obligations de service qui pèsent sur la vie personnelle des soignants, les facilités de logement et de transports, la présence de services publics de qualité à proximité des hôpitaux, une adaptation des rémunérations au coût de la vie, si elles excèdent manifestement le champ de la commission d'enquête, doivent être évoquées.
Le professeur Dominique Le Guludec, présidente de la Haute Autorité de santé, affirmait ainsi devant la commission d'enquête : « S'agissant des solutions visant la pérennité des équipes, nous essayons d'analyser les raisons et les causes qui sont multifactorielles. Il y a en effet des problèmes de financement et de qualité de vie qui sont peut-être plus prégnants dans les grandes villes, par exemple en matière de logement. Il y a la rémunération, mais aussi la proportionnalité par rapport aux conditions de vie des soignants. Il est vrai que ces dernières sont devenues très difficiles dans les grandes villes, depuis vingt ans. » 140 ( * )
Il apparaît que les personnels de l'AP-HP sont particulièrement confrontés à ces problématiques. Ainsi que le soulignait le professeur Rémi Salomon, « les conditions de travail, les difficultés de transport, l'insuffisance des effectifs sont autant de facteurs à prendre en compte. Prévoir plus de logements aux abords des hôpitaux irait dans le bon sens. La direction de l'AP-HP et l'administration y travaillent d'arrache-pied » 141 ( * ) .
Particulièrement aiguë en région parisienne, la question du logement se pose également dans beaucoup de métropoles, mais aussi dans les zones touristiques marquées par de fortes hausses du prix de l'immobilier. À titre d'exemple, comme l'a précisé à votre rapporteure Marie-Anne Ruder, sa directrice, le centre hospitalier intercommunal des Alpes du Sud s'efforce de proposer des solutions de logement en lien avec les collectivités territoriales, car il s'agit là d'une véritable difficulté pour le recrutement de praticiens.
S'agissant de l'organisation des établissements, elle mériterait aussi de mieux prendre en compte les contraintes liées à la garde des enfants des personnels non médicaux ou médicaux , qui constitue souvent une difficulté compte tenu d'horaires de travail atypiques. Le docteur Thiên-Nga Chamaraux Tran, vice-présidente du syndicat Jeunes Médecins, soulignait ainsi devant la commission d'enquête : « Les facilités de garde d'enfants sont attractives pour les jeunes médecins et personnels paramédicaux en âge de procréer. Il y avait autrefois beaucoup de places en crèche dans mon hôpital. Il y en a aujourd'hui de moins en moins. Les centres aérés ont même été supprimés. Cela peut ôter une charge mentale à tous les soignants, qu'il s'agisse des femmes ou des hommes, du fait des changements sociétaux. » 142 ( * ) Le centre hospitalier de Valenciennes, qu'une délégation de la commission d'enquête a visité, met à disposition de ses salariés une crèche pour accueillir les enfants du personnel, ainsi que des services de conciergerie .
Recommandation : accentuer la politique de qualité de vie au travail des établissements, notamment par l'amélioration du cadre de travail et la prise en compte des contraintes de logement et de garde de jeunes enfants des personnels hospitaliers.
Enfin, organisation complexe où coexistent des hiérarchies administrative, médicale et soignante dans un contexte de fortes contraintes liées à la permanence des soins, l'hôpital est un lieu dans lequel les conflits peuvent avoir un fort impact sur la qualité de vie au travail.
La création d'un poste de médiateur national - attribué à Édouard Couty puis à Dominique Toupillier - et de médiateurs régionaux et locaux en août 2019 143 ( * ) répond à cette préoccupation. Ce dispositif structuré de résolution des conflits doit être mieux identifié par les établissements et ceux-ci doivent s'organiser pour permettre un signalement et un traitement précoce des situations conflictuelles.
Un exemple de conflit traité trop tardivement : l'hôpital de Gap
L'hôpital de Gap a été le théâtre d'un conflit entre deux chirurgiens orthopédiques qui a fortement altéré le climat social au sein de l'équipe médicale. La réintégration, en avril 2021, du chirurgien suspendu depuis deux ans a été suivie, en protestation, d'arrêts de travail d'une dizaine de praticiens. Les élus locaux ont demandé le départ de ce chirurgien. Muté d'office à Aix-en-Provence cet été, il a contesté cette décision.
La nouvelle directrice de l'hôpital, Marie-Anne Ruder, entendue par votre rapporteure, a confirmé l'impact délétère de la durée du conflit sur les équipes, entraînant un enlisement de la situation sur le long terme. Elle a également rappelé qu'en matière de résolution de conflit, les personnels étaient mal armés pour prendre une décision rapide, témoignant de l'intérêt du dispositif de médiation créé par le décret du 28 août 2019. Les équipes, meurtries et inquiètes du recours en cours, bénéficient désormais d'une mission d'accompagnement psychologique mise en place par la nouvelle direction.
5. Améliorer la formation initiale des personnels soignants et renforcer leur accès à la formation continue
a) Une nécessaire révision des conditions de formation initiale des infirmiers
Le Gouvernement a décidé d' augmenter de 15 % en deux ans le nombre de places ouvertes en première année pour la préparation des diplômes d'État d'infirmiers dans les instituts de formation en soins infirmiers (IFSI) 144 ( * ) , soit 5 000 étudiants de première année supplémentaires entre la rentrée 2020 et la rentrée 2022, avec des effets en sortie d'école échelonnés entre 2024 et 2025.
Au cours de ses travaux, la commission d'enquête a été alertée sur l' évolution particulièrement préoccupante des conditions de formation des infirmiers , tant en ce qui concerne la pertinence de la sélection que l'adéquation aux exigences attendues pour l'exercice du métier.
Le professeur Rémi Salomon, président de la CME de l'AP-HP a ainsi indiqué que « les jeunes infirmiers qui sont diplômés aujourd'hui sont moins bien formés qu'auparavant . Il faut se saisir à bras-le-corps du sujet, car tout se cumule : les jeunes, qui sont moins bien formés, se sentent moins prêts, la sélection, où il n'y a plus d'entretien, n'est pas adaptée, les stages en pédiatrie ont été supprimés et les stages pratiques sont problématiques. » 145 ( * ) Le président de la conférence des directeurs d'établissements privés non lucratifs, Jacques Léglise, indiquait quant à lui : « La formation est un enjeu majeur. Les infirmiers et infirmières ne sont pas suffisamment formés en sortant des écoles . Les infirmiers de bloc opératoire ou de réanimation ne sont plus recrutés en sortie d'école. Visiblement, la formation de base est devenue beaucoup moins technique . Les jeunes infirmiers et infirmières ont peur désormais des soins très techniques. Le système est par conséquent à réinventer. Avec Parcoursup, beaucoup de jeunes réalisent qu'ils se sont trompés de voie. Le système est moins performant que celui de la sélection sur dossier. Nous devons en outre aller plus loin en matière de formation en alternance, d'apprentissage et de valorisation des acquis de l'expérience. » 146 ( * )
Plusieurs autres témoignages recueillis par la commission d'enquête vont dans le même sens. Ils confirment les problèmes spécifiques rencontrés pour le recrutement d'infirmiers spécialisés , par exemple pour la réanimation , la formation ne comportant plus de module consacré aux soins critiques depuis plusieurs années. Ils révèlent également des difficultés plus inquiétantes parfois liées au manque d'acquisition de compétences de base à la sortie d'école, par exemple pour des calculs de dosage nécessaires aux injections. Enfin, on constate un besoin croissant d'infirmiers spécialisés en gériatrie qui demeure aujourd'hui insatisfait.
Depuis 2019, l 'accès aux IFSI s'effectue après le baccalauréat par une sélection de dossier passant par Parcoursup . En dépit d'une demande particulièrement forte - 687 000 en 2021 - témoignant de l'attrait de la profession dans les représentations des futurs étudiants, le taux d'abandon en cours d'études paraît particulièrement important , comme on l'a évoqué plus haut, bien qu'il ne soit pas précisément établi faute d'un réel suivi régional et national.
Cette situation pourrait révéler l' inadaptation de la sélection par l'algorithme Parcoursup , puisqu'à partir d'une demande surabondante elle dirige vers les IFSI trop de profils paraissant insuffisamment motivés ou préparés à la réalité de la formation. De ce point de vue, l'entrée sur concours accompagnée d'un entretien de motivation au moment des épreuves d'admission, en vigueur jusqu'en 2018, paraissait donner de meilleurs résultats.
En outre, le passage à Parcoursup a annualisé le processus d'entrée en formation, auparavant réparti sur deux semestres. L'existence de deux promotions annuelles d'infirmiers , comme c'est toujours le cas pour les aides-soignants, présentait l'avantage de lisser les processus de recrutement, aujourd'hui concentrés sur la fin d'été, sans réelles possibilités de recrutements significatifs en cours d'année avant la promotion suivante. Or le rythme des départs, et donc des besoins en infirmiers, est largement décorrélé de ce rythme annuel de sortie d'écoles.
Les conditions de déroulement des stages , obligatoires avant d'occuper un poste, sont effectués dans des conditions souvent dégradées, voire maltraitantes selon certains témoignages recueillis, en raison de la surcharge des personnels infirmiers en poste. Cet élément joue certainement dans la déperdition en cours d'études. Les conditions de tutorat et d'accompagnement des stagiaires sur les terrains d'exercice doivent être améliorées.
Enfin, une évolution des maquettes de formation paraît nécessaire en vue d'une meilleure adaptation à l'emploi, tout comme sans doute, le développement de la formation en alternance ou de l'apprentissage.
Il était difficile, dans le cadre de cette commission d'enquête, d'effectuer une analyse détaillée des enjeux liés à la formation des infirmiers. Toutefois, les constats effectués par de nombreux acteurs hospitaliers montrent la nécessité de procéder rapidement à une évaluation approfondie et à des mesures correctrices.
Recommandation : procéder rapidement à une évaluation des conditions de formation des infirmiers, notamment des modalités de sélection des étudiants en début d'études et de l'adéquation des maquettes de formation aux exigences des métiers.
b) Une formation continue plus accessible pour enrichir les perspectives de carrière des soignants
Beaucoup d'acteurs hospitaliers ont jugé que les conditions les conditions d'insertion des soignants sortis d'école, et notamment des infirmiers, s'étaient dégradées, en raison d'une moindre disponibilité de professionnels plus expérimentés pouvant assurer leur encadrement et leur formation. Comme l'indique le professeur Rémi Salomon, « l'expérience de l'infirmier qui, ayant dix ans ou quinze ans d'ancienneté, disposait à la fois de savoir-faire et d'une capacité d'encadrement a été perdue dans beaucoup d'endroits. Et, dans des services hospitaliers de très haute technicité - dans le mien, on pratique des dialyses chez l'enfant -, il est désespérant pour un jeune infirmier de ne pas parvenir à pratiquer l'acte, alors que les professionnels plus expérimentés pouvaient autrefois montrer le geste technique à leurs jeunes collègues. Il en découle une perte de chance pour le patient et une perte de la qualité des soins. » 147 ( * )
Seul le déploiement d'un encadrement renforcé , prenant la forme du tutorat ou du compagnonnage , pourrait conduire à l'inversion de cette tendance. Il importe donc de libérer du temps de soin par l'accélération du virage numérique et des recrutements, mais aussi de valoriser l'expérience et les fonctions d'encadrement dans la carrière des infirmiers et des aides-soignants.
Des perspectives nouvelles de nature à renforcer l'attractivité des carrières hospitalières pourraient être offertes aux soignants par une valorisation des acquis de l'expérience (VAE) mieux organisée et fondée sur une reconnaissance financière réelle. En effet, pour mieux gagner sa vie, un infirmier est aujourd'hui poussé à changer de métier et à devenir cadre de santé. La progression des compétences et des salaires au sein du métier d'infirmier doit donc être mise à l'ordre du jour. Elle peut pousser les personnels expérimentés à occuper des fonctions de tuteur.
La révision des modes et des contenus de formation continue des soignants est également impérative, non seulement pour améliorer leur pratique professionnelle mais aussi pour leur permettre de se projeter dans l'évolution de leur carrière.
De nombreux interlocuteurs de la commission d'enquête ont souligné les difficultés d'accès des infirmiers et aides-soignants à la formation continue, mais également le manque de débouchés offerts à ceux qui avaient néanmoins pu bénéficier d'une telle formation.
Pour les infirmiers en particulier, on constate de faible perspectives d'évolution et un manque de passerelles avec d'autres professions.
De telles passerelles entre les professions , fondées sur la reconnaissance des compétences acquises, devraient être mises en place, notamment en ce qui concerne la possibilité pour les aides-soignants de devenir infirmiers, mais plus largement d' offrir des possibilités de reconversion aux personnels , en particulier lorsque leur état de santé ne leur permet plus d'exercer leurs fonctions initiales.
Recommandation : favoriser l'accès des personnels soignants à la formation continue, encourager le tutorat et l'inscrire dans un parcours de carrière valorisant, y compris financièrement, l'expérience, développer les passerelles entre les professions sur la base d'une évaluation rigoureuse des compétences.
B. RENFORCER LA PRÉSENCE MÉDICALE ET SOIGNANTE AUPRÈS DES PATIENTS
L'attractivité et la fidélisation des personnels médicaux et soignants conditionnent le renforcement de leur présence auprès des patients.
Il s'agit de mieux utiliser cette ressource médicale et soignante, en recentrant sur le soin une activité aujourd'hui de plus en plus captée par d'autres tâches.
Pour réduire durablement les tensions qui pèsent sur les équipes de soins et redonner du sens au travail des personnels qui les composent, ce nécessaire redéploiement des tâches doit aussi s'accompagner d'un renforcement du nombre d'infirmiers.
1. Libérer du temps et du personnel pour le soin en simplifiant les tâches administratives et en modernisant les outils
a) Des tâches administratives chronophages à simplifier et à déléguer
Le manque de temps pour le soin en raison d'autres tâches chronophages a été l'un des constats les plus constamment formulés par les praticiens et soignants hospitaliers entendus lors des travaux de la commission d'enquête.
Ce recul du temps de soin au profit d'un « temps informatique » ou d'un « temps administratif » est l'une des causes majeures du profond décalage ressenti entre la vocation professionnelle et les conditions effectives du métier, d'où cette « perte de sens » qui est aujourd'hui au coeur du malaise hospitalier.
Il existe certes un temps administratif incompressible lié aux exigences de traçabilité qui ne peuvent être satisfaites que par les praticiens et soignants eux-mêmes. Jacques Léglise estimait ainsi devant la commission d'enquête : « Une grande partie de ce que les soignants appellent aujourd'hui tâches administratives sont les obligations nées des normes de qualité et de traçabilité, qui, il est vrai, sont montées en puissance ces dernières années, mais dont je ne vois pas comment les contester, et qui font désormais partie à part entière du métier de médecin ou d'infirmière. » 148 ( * )
Toutefois, des marges de manoeuvre existent pour simplifier ou déléguer certaines de ces tâches .
Une partie d'entre elles résident dans le recentrage et la simplification des procédures de contrôle, précédemment évoquées (remontées d'information, procédures de certification et d'accréditation), qui mobilisent du personnel administratif, mais pèsent également sur la ressource médicale et soignante.
Il apparaît également que de nombreuses tâches administratives et de secrétariat réalisées, à l'hôpital, par des médecins et des soignants pourraient être allégées.
La digitalisation croissante les conduit à assurer des tâches de secrétariat, l'exemple le plus évident étant la frappe directe des comptes rendus médicaux dans les logiciels par les médecins et les internes. La mise en place de systèmes de dictée numérique à reconnaissance vocale paraît encore insuffisamment développée dans les établissements ou repose parfois sur des outils qui ne sont pas les plus performants. Il conviendrait aussi d'éviter la frappe de comptes rendus par des médecins par défaut de secrétariat, par exemple en expérimentant à un niveau pertinent selon la taille d'établissement ou du GHT, l'instauration de services centralisés de frappe de compte-rendu fonctionnant sur une large amplitude horaire et permettant d'utiliser des systèmes de dictée numérique avec envoi direct de la dictée au secrétariat centralisé.
Par ailleurs, lorsque les comptes rendus sont effectués par reconnaissance vocale, leur relecture apparaît, pour beaucoup comme une inutile perte de temps. Le docteur Laurence Luquel, présidente de la conférence nationale des présidents de CME des établissements de santé privés à but non lucratif indiquait notamment : « Il nous faut vraiment des assistants [...] qui nous aident dans toutes les procédures administratives, dans les outils numériques. Pourquoi va-t-on passer du temps à relire des comptes rendus médicaux ? C'est du temps gâché par rapport au temps avec le patient. Donc plus que d'infirmières de pratique avancée, c'est ce besoin d'assistance que nous ressentons. Le métier de secrétaire médicale pourrait évoluer. » 149 ( * )
Se prononçant sur la difficulté de simplifier, ou de diminuer la charge administrative des médecins, Jacques Léglise indiquait à la commission d'enquête : « Cela restera cependant plus lourd que par le passé, quand les prescriptions étaient données oralement, sans traçage des propos tenus auprès du patient. Je ne vois donc pas d'autre solution que celle, coûteuse, de multiplier les assistants dans les services. » 150 ( * )
Le recours aux secrétaires médicales pourrait être optimisé, comme le suggère Marie-Noëlle Gerain-Breuzard, présidente de la conférence des directeurs de CHU : « Je constate en revanche que mon établissement emploie 500 secrétaires médicales. Or nous avons numérisé les courriers, la gestion des rendez-vous, les formalités administratives. Je souhaiterais dès lors que le métier de secrétaire médicale s'oriente davantage vers l'accueil du patient, vers les formalités dans la chambre du patient et vers l'assistance sur certaines missions administratives auprès des médecins, voire auprès des soignants. Sur le terrain, nous en sommes cependant extrêmement éloignés. » 151 ( * )
Recommandation : doter les établissements d'outils numériques performants pour alléger les charges de saisie, notamment pour les comptes rendus médicaux, expérimenter des services de secrétariat centralisés et optimiser le recours aux secrétaires médicales en faisant évoluer leurs missions vers les fonctions d'accueil des patients et d'assistance administrative des praticiens.
Comme le soulignait la mission d'évaluation et de contrôle de la sécurité sociale (Mecss) du Sénat en 2012, les modalités de réalisation du travail de codage sont diverses, avec une délégation variable aux collaborateurs, mais semblent bien être à l'origine d'une forte contraction du temps consacré aux patients. En effet, si le codage peut être centralisé par les départements d'information médicale (DIM), les opérations peuvent aussi être effectuées « au sein des services eux-mêmes, les DIM assurant le contrôle de ces dossiers. Dans certains cas, des techniciens d'information médicale affectés dans les services assurent les tâches de codage en liaison avec les praticiens. » 152 ( * )
Dès lors, il apparaît nécessaire d'accentuer le transfert des charges de codage PMSI des médecins vers des techniciens d'information médicale. Il est également nécessaire de procéder à une simplification de la nomenclature de la T2A (cf supra) . Outre l'intérêt pour limiter le risque de surcodage 153 ( * ) , cela diminuerait les charges de toute la chaîne de facturation. Il s'agit ici à la fois de redéployer des effectifs administratifs vers des effectifs soignants et de dégager davantage de « temps médical » pour les médecins.
Recommandation : accentuer le transfert des charges de codage PMSI des médecins vers les techniciens d'information médicale
b) Des outils parfois vétustes à moderniser en misant sur la digitalisation
Tous les acteurs hospitaliers entendus par la commission d'enquête ont souligné le « retard colossal que la santé a pris dans le domaine du numérique » 154 ( * ) .
L'enveloppe de deux milliards d'euros consacrée au numérique dans le cadre du pilier 2 du Ségur de la santé 155 ( * ) devrait permettre une accélération significative du virage numérique. Toutefois, les effets de ces investissements ne sont pas encore perceptibles et on peut se demander si les montants annoncés avancées sont à la mesure des défis qui attendent l'hôpital.
Les problèmes principaux qui ont été rapportés sont liés à la vétusté de certains équipements et logiciels, à une interopérabilité insuffisante entre les services et entre les établissements et à une sous-utilisation des innovations existantes. Il en découle des pertes de productivité significatives et, encore une fois, une érosion du temps de soin.
Ces problèmes sont identifiés de longue date. À titre d'exemple, le rapport Pon-Coury de 2018 sur le virage numérique avait mis en évidence un problème d'interopérabilité nuisant à l'échange d'information et à la coordination : « actuellement, les professionnels et les établissements de santé disposent potentiellement de nombreux outils et services en appui de leur activité, notamment pour la prise en charge de leurs patients. Cependant, ces outils sont proposés par différents acteurs institutionnels et privés de manière morcelée, rendant l'offre peu lisible aux yeux des professionnels, et générant de la complexité et de l'insatisfaction. » 156 ( * )
L'espace numérique de santé déployé à partir de février 2022 répondra pour une part à l'exigence de transmissibilité des informations entre la ville et l'hôpital. En effet, la demande d'accès au dossier médical consomme beaucoup de temps de secrétariat et de temps médical (sortie des éléments non dématérialisés, sélection, tri par le médecin, impression, etc .). Cette démarche sera en partie rendue obsolète par l'alimentation automatique dans « Mon Espace Santé » du dossier médical partagé du patient.
Toutefois, des progrès significatifs restent à faire dans la transmission des informations au sein d'un même hôpital et entre hôpitaux d'un même groupement hospitalier de territoire (GHT).
L'usage du fax semble encore constituer un moyen de communication courant dans certains hôpitaux : « Aujourd'hui encore, une des tâches courantes des externes consiste à faxer des documents dans les différents services ! [...] Cette problématique pourrait facilement se résoudre grâce à l'outil numérique. Les externes sont censés apprendre leur métier. Commencer ses études dans un milieu hospitalier dans lequel la tâche principale consiste à passer des fax ne donne pas envie d'y retourner par la suite, ce qui est compréhensible. » 157 ( * )
Les établissements paient ici les conséquences d'un manque d'investissement prolongé. Le professeur Rémi Salomon soulignait ainsi que, à l'échelle de l'AP-HP, « l'investissement dans les systèmes d'information et le numérique représente 2 % à 2,5 % du budget, contre 6 % en Amérique du Nord ou dans certains pays d'Europe du Nord » 158 ( * ) . La part du budget consacrée à ces postes gagnerait donc certainement à être accrue.
Par ailleurs, la transmission d'informations entre hôpitaux d'un même GHT demeure insuffisamment efficace. La mutualisation des systèmes d'information entre établissements figurait parmi les objectifs principaux qui leur avaient été assignés au moment de leur création 159 ( * ) , mais sa mise en oeuvre paraît particulièrement laborieuse. Selon la Mecss de l'Assemblée nationale 160 ( * ) , les schémas directeurs des systèmes d'information communs aux GHT sont déjà arrêtés pour 85 % des GHT, mais la mise en place du dossier patient informatisé (DPI) commun au GHT et de l'identifiant unique commun de chaque patient, qui devait se concrétiser au 1 er janvier 2021, est complexe à mettre en oeuvre.
Jérôme Goeminne, président du syndicat des manageurs publics de santé et directeur général du GHT « Coeur Grand Est », entendu par votre rapporteure, déplorait la lenteur du processus en mettant en avant le décalage entre le délai supplémentaire de neuf ans nécessaire selon lui pour arriver à son terme en France, et la rapidité avec laquelle le dossier patient informatisé avait été déployé au Portugal il y a une vingtaine d'années et ce sur l'ensemble du territoire.
La Mecss de l'Assemblée nationale souligne ainsi la difficulté, pour les établissements d'un GHT, de se mettre d'accord sur un système d'application unique, et la nécessité concomitante d'accompagner beaucoup plus massivement cette convergence informatique, en particulier sur le plan financier. La Cour des comptes, dans son rapport d'octobre 2020 sur le sujet 161 ( * ) , soulignait en particulier l'importance « des coûts de remplacement des logiciels existants, des coûts d'hébergement, des coûts de sécurité et de fiabilité ». Malheureusement, les financements sont régis par la règle du « financement à l'usage » qui veut que l'établissement ne touche une dotation qu'à partir du moment où certains usages informatiques prédéterminés sont acquis. Ainsi, pour bénéficier du programme Hop'en, lancé en février 2019 162 ( * ) et doté de 420 millions d'euros pour la période 2018-2022, les GHT doivent avoir désigné un directeur des systèmes d'information et mis au point un schéma directeur comportant un projet de système d'information convergent.
Ainsi, comme l'indique la Mecss de l'Assemblée nationale, malgré l'existence de deux enveloppes consacrées à un volet « équipement » (465 millions d'euros) et à un volet « usage » (210 millions) en 2022-2023 dans le cadre du Ségur numérique, « les financements mobilisés pour la convergence informatique des GHT apparaissent encore nettement en deçà des besoins ». En effet, la Cour des comptes estimait le montant total nécessaire au financement d'un système d'information convergent pour l'ensemble des GHT à 1,15 milliard d'euros au total, ce qui représenterait un effort supplémentaire de 250 millions d'euros en complément des crédits reçus dans le cadre du programme Hop'en.
D'ailleurs, les deux enveloppes mentionnées ont pour principale vocation d'appuyer la mise en oeuvre de l'identité nationale de santé, du dossier médical partagé et de la messagerie sécurisée de santé, et non pas d'améliorer la convergence informatique des GHT, alors même qu'elle devait, selon la Cour des comptes, « être identifiée comme un projet prioritaire » au titre de la mesure n° 9 du « Ségur de la santé ». Jérôme Goeminne estimait lui aussi que le manque d'allant de certains GHT et le défaut de financement étaient à l'origine des retards significatifs observés. La nécessité de financements supplémentaires a également été rappelée à la commission d'enquête par Sophie Guinoiseau, présidente de la Fédération nationale des établissements de proximité 163 ( * ) .
Recommandation : au niveau de chaque GHT, viser une cible de 5 % du budget consacré aux systèmes d'information et au numérique, imposer le dossier patient commun à tous les établissements et faire de leur convergence informatique un projet prioritaire en la finançant à hauteur des besoins.
Enfin, l'usage raisonné et à bon escient d'innovations susceptibles d'alléger la charge de travail de certains personnels doit être encouragé . Les cas les plus évidents concernent le travail des cadres de santé , actuellement rivés sur la gestion de plannings qui doivent être incessamment modifiés en fonction des absences - fréquentes dans l'hôpital public - et des remplacements.
Ces tâches pourraient être effectuées de façon plus rapide grâce à l' utilisation d'applications informatiques et le travail du cadre de santé pourrait être réorienté vers sa fonction première : le management de proximité. À titre d'exemple, l'application « Hublo », utilisée par plus de 3 200 établissements de santé, permet d'organiser plus efficacement les remplacements en faisant correspondre les offres de mission postées par le cadre de santé et les remplaçants disponibles, qui sont alertés et postulent depuis leur téléphone. Les établissements gagneraient à lancer des appels d'offres auprès de ce type de prestataire.
Il s'agit de rattraper le plus rapidement possible le retard accumulé dans le domaine du numérique, avec pour objectif principal la réorientation de l'activité des personnels vers leur coeur de métier : les soignants vers le soin et les cadres de santé vers le management de proximité.
Recommandation : développer l'utilisation des applications informatiques déchargeant les cadres de santé des tâches de gestion de planning et de remplacement des absences pour les réorienter vers leur coeur de métier.
2. Renforcer significativement les effectifs d'infirmiers et d'aides-soignants
Si des marges de manoeuvre pour libérer du temps soignant peuvent être obtenues par une simplification et une numérisation des tâches administratives, le renforcement des effectifs est nécessaire pour diminuer la charge de travail des soignants et améliorer les conditions d'exercice auprès des patients.
En effet, « les preuves scientifiques selon lesquelles un effectif infirmier plus élevé est associé à de meilleurs résultats pour les patients - incluant un nombre moins élevé d'infections nosocomiales, une durée de séjour plus courte, de moindres réadmissions et un épuisement professionnel du personnel infirmier plus faible - continuent d'augmenter » 164 ( * ) . En 2014, une étude effectuée sur neuf pays européens montrait ainsi que chaque patient ajouté à la charge de travail moyenne des infirmiers était associé à une augmentation de 7 % du risque de mourir dans les 30 jours d'admission 165 ( * ) . Des chiffres similaires avaient déjà été établis dès 2002 166 ( * ) .
Les premières mises en oeuvre de politiques de ratio « patients par infirmier » sont intervenues dans les États de Victoria, en Australie, et de Californie, à la fin des années 1990. Depuis, le pays de Galles, l'Irlande et l'État du Queensland en Australie ont mis en oeuvre de telles politiques. Étudiant spécifiquement le Queensland, McHugh et al. (2021) 1 ont trouvé que diminuer d'une unité le ratio « patients par infirmier » en le fixant à 4 pour une journée (et 7 pour une nuit) - comme l'ont fait 27 des 55 hôpitaux du Queensland en 2016 - entraînait une chute de la mortalité à 30 jours de 7 %, une baisse de 7 % des réadmissions dans la semaine, et une durée de séjour 3 % moins élevée.
«
Nous espérons que nos données
convaincront les gens de la nécessité de ratios minimaux en
démontrant clairement que les soins infirmiers de qualité sont
vitaux pour la sécurité et la prise en charge du
patient
», souligne l'auteur de l'étude.
Financièrement, cette stratégie a été
payante
puisque les 33 millions de dollars australiens
dépensés sur deux ans pour employer
167 infirmiers
- de façon à diminuer la charge en
soin - ont permis de gagner 69 millions en coût
évités, ainsi que l'a rappelé le président de la
commission d'enquête lors de la réunion du 16 février
2022.
En France, seules certaines unités sont soumises à des ratios réglementaires. Les ratios sont calculés en fonction des lits installés, qu'ils soient occupés ou non.
Ratios réglementaires de patients par soignant selon la spécialité
|
Unités |
Ratio |
Référence
|
|
Réanimation |
2 IDE pour 5 patients |
D. 6124-32 |
|
Réanimation pour les grands brûlés |
1 IDE pour 1 patient le jour |
D. 6124-158 |
|
2 IDE pour 5 patients la nuit |
||
|
Réanimation néonatale |
1 Puer pour 2 patients en réanimation néonatale et pour 3 patients en soins intensifs en néonatalogie |
D. 6124-61 |
|
Néonatologie |
1 Puer pour 6 patients |
D. 6124-56 |
|
Soins intensifs de néonatalogie |
1 IDE pour 3 patients |
D. 6124-61 |
|
Activité de réanimation pédiatrique et soins intensifs de pédiatrie |
1 IDE pour 2 patients et au moins 1 Puer |
D. 6124-34-4 |
|
Salle de surveillance post-opératoire |
1 IDE pour 6 postes |
D. 6124-101 |
|
Soins intensifs de cardiologie |
1 IDE pour 4 patients le jour |
D. 6124-112 |
|
1 IDE pour 8 patients la nuit |
||
|
Dialyse médicale |
1 IDE pour 4 patients |
D. 6124-77 |
IDE : infirmier diplômé d'État ; Puer : infirmier spécialisé en puériculture
Ces ratios ne sont pas toujours respectés , comme le souligne la chambre régionale des comptes d'Île-de-France dans son enquête de novembre 2018 sur l'AP-HP 167 ( * ) .
Il n'existe en revanche pas de ratio fixé réglementairement en dehors de ces spécialités . Si l'Agence nationale d'appui à la performance (ANAP) propose des ratios indicatifs, les hôpitaux sont libres de déterminer les leurs. La chambre régionale des comptes d'Île-de-France note ainsi que, constatant que les groupes hospitaliers parisiens utilisaient des ratios résultant davantage de l'offre et de la dotation historique de chaque hôpital que des besoins réels, l'AP-HP avait lancé une étude pour déterminer des effectifs cibles par type d'activité en fonction de la nature de l'activité, de la lourdeur des soins et du degré de dépendance des patients, mais aussi de l'organisation de l'hôpital et de la position du service considéré en son sein. Par exemple, le ratio proposé pour les services de MCO est d'un infirmier pour 12 lits.
Il faut souligner en outre qu'en raison du développement de la chirurgie ambulatoire, les pathologies des patients pris en charge à l'hôpital sont plus lourdes, la diminution de la durée moyenne de séjour entraînant un taux de rotation des patients plus rapide qui se traduit par une charge accrue pour les personnels soignants.
Depuis le début des années 2000, l'effectif des infirmiers a progressé dans les établissements publics de santé, mais cette progression s'est ralentie au cours des années 2010.
Pour une large part, la progression des effectifs infirmiers au cours de la période 2000-2010 était destinée à compenser l' application des 35 heures .
À ce titre, le rapport de Philippe Laurent sur le temps de travail dans la fonction publique 168 ( * ) soulignait que la réduction du temps de travail dans la fonction publique hospitalière avait donné lieu à des négociations précipitées conduisant à des accords inégaux, la mise en oeuvre des 35 heures s'étant effectuée au détriment des conditions de travail et de la logique organisationnelle de l'hôpital . Il relevait en particulier les difficultés liées à la part importante de personnels soumis à des rythmes atypiques (travail de nuit et du dimanche) qui avait nécessité des modalités particulières de compensation , le plus souvent sous forme de congés supplémentaires, à l' intensification du travail sur des durées raccourcies et, dès lors que la contrainte budgétaire est devenue plus forte, à la fragilisation financière des établissements qui s'étaient montrés généreux dans l'attribution de jours de RTT. Il évoquait également les effets en termes de perte de cohésion du collectif, qui paraissent particulièrement sensibles compte tenu du rôle fondamental des équipes de soins dans une organisation telle que l'hôpital.
Le rapport notait également un décalage entre les recrutements et les besoins en raison du manque de personnels qualifiés sur le marché de l'emploi, même si, pour l'ensemble de la fonction publique hospitalière, 35 000 postes auraient finalement été créés sur les 37 000 prévus par les protocoles de mise en oeuvre des 35 heures.
En tout état de cause, si la croissance annuelle du nombre d'infirmiers salariés de l'hôpital public 169 ( * ) s'est redressée de 2008 à 2012, elle a enregistré ensuite un ralentissement quasi continu jusqu'en 2017, pour atteindre un plancher proche de 0 de 2017 à 2019 , avant d'augmenter de nouveau en 2020, à la faveur de la crise sanitaire. Entre 2017 et 2019, le niveau total de progression du nombre d'infirmiers était si faible que certains hôpitaux enregistraient alors nécessairement une baisse de leurs effectifs.
Évolution et croissance annuelle du nombre d'infirmiers salariés de l'hôpital public
Source : Commission d'enquête, d'après les chiffres de la Drees ( « Effectifs salariés hospitaliers - Séries longues » )
Selon Pierre-Louis Bras 170 ( * ) , les effectifs employés par l'hôpital public ont augmenté entre 2009 et 2018 de 3,4 %, dont 2,4 % pour le personnel non médical et 12,6 % pour le personnel médical, alors que dans le même temps, le volume de l'activité de soins augmentait de 18,7 %.
Cette évolution n'est pas sans rapport avec la mise en oeuvre des préconisations requises par le comité interministériel de performance et de modernisation de l'offre de soins (Copermo) entre 2012 et 2020 . Cette instance interministérielle conditionnait en effet l'octroi de crédits pour financer des investissements à la mise en oeuvre de « recommandations », comportant des « plans d'efficience » dont le contenu consistait essentiellement en des réductions capacitaires.
Comme votre rapporteure l'a rappelé lors de l'audition du 17 février 2022, « l'exemple du CHU de Nancy montre que le Copermo avait conditionné l'aide de l'État à la suppression de 175 lits et de 600 postes. » De même, les documents transmis à la commission d'enquête par le professeur Stéphane Velut indiquent que l'accompagnement financier d'un projet de restructuration présenté par le CHRU de Tours le 20 avril 2017 au Copermo était conditionné à une réduction capacitaire de près de 20 %, l'ARS devant « s'assurer du déploiement du plan d'efficience en respectant la trajectoire annoncée ».
Cette politique de réduction ou de stabilisation de la masse salariale n'était pas de nature, dans l'immédiat, à affecter les ratios et a même peut-être contribué à les augmenter , car le nombre de lits a diminué alors même que le nombre d'infirmiers a continuellement augmenté depuis 2003. Il était toutefois inévitable que, en raison de la logique de flux tendu qu'elle induisait, elle finisse par affecter les conditions de travail de façon telle qu'elle entraîne une désaffection croissance des soignants vis-à-vis de l'hôpital en général et de la hiérarchie administrative en particulier.
Comme l'indique Jacques Léglise, « à partir des années 2010, des efforts de plus en plus importants nous ont été demandés, avec l'exigence, notamment via le Copermo, de plans de rendus d'emplois, et, avec le plan triennal, des baisses de tarifs qui nous ont entraînés dans une course dépourvue de sens aux volumes d'activité pour “limiter la casse”. Cette pression excessive a produit un climat de perte de sens, a profondément fracturé les communautés, et a notamment abîmé le rapport entre les soignants et les gestionnaires, lesquels portent injustement aujourd'hui la responsabilité de politiques décidées par l'État. » 171 ( * )
L'association française des directeurs des soins, dans sa contribution écrite à la commission d'enquête, alerte en outre quant au manque d'aides-soignants, dont la présence est pourtant nécessaire pour sécuriser le travail des infirmiers : « les équipes qui travaillent dans les services d'hospitalisation se trouvent souvent en insécurité, surtout du fait de l'absence de binôme AS-IDE [aide-soignant - infirmier diplômé d'État] et du nombre de patients à prendre en charge » , qui peut atteindre 14 patients par IDE la journée et la nuit 25 patients par IDE, sans garantie de travailler en binôme.
Elle met également en avant la nécessité de mettre en place des équipes de suppléance, qui permettraient « aux professionnels de s'inscrire et participer aux formations institutionnelles et diplômantes et avec une possibilité de mettre en oeuvre leur pratique [...] et s'inscrire dans des protocoles de coopération ».
Évolution et croissance annuelle du nombre d'aides-soignants salariés de l'hôpital public
Source : Commission d'enquête, d'après les chiffres de la Drees ( « Effectifs salariés hospitaliers - Séries longues » )
Des recrutements supplémentaires sont prévus par l'accord relatif à la fonction publique hospitalière du Ségur de la santé. Au nombre de 15 000 entre 2021 et 2023, ils visent à la fois à couvrir les emplois vacants, les besoins en recrutement et les remplacements.
Aux yeux de la commission d'enquête, il est nécessaire de renforcer le nombre d'infirmiers et d'aides-soignants dans les équipes de soins afin de revenir à des ratios plus adaptés à la charge en soins et aux besoins de présence auprès des patients. L'objectif à long terme doit consister à sortir de la logique de flux tendus qui ne laisse aucune marge de manoeuvre face aux fortes variations d'activité ou aux absences imprévues.
De même, le recours aux infirmiers en pratique avancée (IPA) à l'hôpital devrait être renforcé. Leur rôle ne paraît pas suffisamment compris, que ce soit par les praticiens ou par les personnels paramédicaux, alors que leur apport peut être très important, par exemple en matière de suivi et de prise en charge des patients atteints de pathologies chroniques.
Ces professionnels fortement qualifiés ne sont ni assez utilisés et ni assez reconnus, ce qui avait conduit l'IGAS à qualifier les IPA à l'hôpital d'« impensé statutaire et économique » 172 ( * ) . Une meilleure valorisation de leur activité, qui pourrait passer par la création d'un régime indemnitaire particulier pour les IPA, renforcerait l'attractivité de la formation et la qualité des prises en charge au sein des services hopsitaliers.
Le renforcement des effectifs d'infirmiers et d'aides-soignants devrait en particulier permettre une amélioration des capacités d'accueil dans les services de médecine , particulièrement concernés par le nombre croissant de patients âgés atteints de pathologies multiples.
Il pourrait également permettre aux services de mieux prendre en compte l' accompagnement des patients et des familles .
L'imposition de ratios réglementaires rigides - en dehors des spécialités déjà concernées aujourd'hui - et applicables aux services de chaque établissement paraît porter atteinte à la souplesse nécessaire à chaque hôpital, pour s'adapter aux besoins réels des patients : la nature de la maladie, sa gravité et la présence de comorbidités, pour ne parler que de ces facteurs, influent évidemment sur le nombre de patients qu'un infirmier est à même de prendre en charge.
Les établissements pourraient en revanche définir, à l'image de l'AP-HP, des standards capacitaires par grande catégorie de spécialité, de sorte que le nombre d'infirmiers par service dépende plus des besoins réels que de leur dotation historique.
Par ailleurs, des outils de mesure objective de la charge en soins devraient être développés et systématiquement utilisés pour mieux ajuster l'effectif des équipes.
De tels outils existent déjà, tel l'indicateur de soins dit « Siips » (soins infirmiers individualisés à la personne soignée), qui mesure la charge en soins des soignants à travers l'examen du taux d'utilisation des outils de production. Créé en 1987, il devrait être plus largement utilisé et entraînerait un coût de mise en oeuvre très faible.
Il pourrait être envisagé de mettre en place un mécanisme d'alerte lorsque le ratio « patients par soignant » dépasse un seuil critique.
Recommandation : planifier un renforcement du nombre d'infirmiers et d'aides-soignants et viser prioritairement le renforcement des capacités des services de médecine, développer et valoriser le rôle des infirmiers de pratique avancée à l'hôpital, mettre au point des standards capacitaires en utilisant des outils de mesure objective de la charge en soins et mettre en place un mécanisme d'alerte lorsque le ratio « patients par soignant » dépasse un seuil critique.
III. ASSURER UN FINANCEMENT DURABLE DE L'HÔPITAL ET UN ONDAM HOSPITALIER COHÉRENT AVEC LES BESOINS DE SANTÉ
Si la tarification à l'activité a souvent pu jouer le rôle d'exutoire ou de bouc émissaire pour toutes les difficultés de l'hôpital, c'est en partie parce qu'au-delà de certains travers dans sa mise en oeuvre, le mode de financement de l'hôpital manque de lisibilité, de transparence, de prévisibilité et parfois de cohérence .
Restaurer la confiance, c'est aussi rechercher un mode de financement mieux compris et mieux accepté, en accord avec la logique de qualité et de pertinence des soins qui doit prévaloir à l'hôpital .
L'Ondam, et plus particulièrement l'Ondam hospitalier, doivent être déterminés sur des bases beaucoup mieux étayées, au terme d'un débat parlementaire véritablement éclairé permettant d'apprécier la portée des arbitrages financiers en termes de satisfaction des besoins de soins hospitaliers.
Les différents compartiments de financement , aujourd'hui multiples et complexes, doivent être simplifiés et obéir à des règles claires. La tarification à l'activité doit être réservée aux seules activités pour lesquelles elle est vraiment adaptée , comme l'engagement en avait été pris dès 2017 sans que cela ne se soit véritablement traduit jusqu'à présent. Dans les domaines où ils s'appliquent, les tarifs doivent être mieux corrélés à une estimation crédible des coûts et leur évolution stabilisée pour garantir une certaine visibilité aux établissements.
Le soutien financier aux établissements , annoncé une première fois fin 2019 dans le cadre du plan d'urgence pour l'hôpital puis reformulé à l'été 2020 à la suite du Ségur de la santé, donne lieu à des « tuyauteries » difficiles à appréhender , avec des échéanciers de versement distincts - dont certains courent jusqu'en 2029 - entre « restauration des capacités financières », « investissements structurants » et plan de relance avec ses différents volets. Il appellera un suivi extrêmement attentif qui ne sera pas facilité par les modalités de programmation et de délégation arrêtées par le Gouvernement.
La succession de plans exceptionnels tous les cinq ou dix ans démontre que le mode de financement actuel n'est pas adapté aux nécessités d'un renouvellement des investissements hospitaliers . Un modèle de financement pérenne des investissements autre que la simple couverture par les tarifs d'activité doit être envisagé.
A. RECONNECTER L'ONDAM HOSPITALIER ET LES BESOINS DE SANTÉ
1. Renforcer la transparence sur la construction de l'Ondam
Si le « couple mortel » 173 ( * ) de l'Ondam et de la T2A est souvent évoqué, cette dénonciation apparaît somme toute assez réductrice, tout comme la critique constante d'une « logique comptable » du pilotage des dépenses d'assurance maladie.
Penser que le budget de l'assurance maladie peut être illimité n'est pas raisonnable : c'est mettre en péril la soutenabilité même de notre modèle et du choix de socialisation de la dépense de santé, déjà fragilisé par la dette sociale accumulée.
Comme le rappelait Marie-Noëlle Gerain-Breuzard, présidente de la conférence des directeurs généraux de CHU 174 ( * ) , « les recettes d'un hôpital sont également les dépenses de l'assurance maladie . L'évolution du coût des traitements médicaux, l'augmentation des besoins de soins du fait du vieillissement de la population, de la chronicisation des maladies, les créations d'emplois au fil des années, les évolutions de rémunération ont conduit à la progression du déficit de l'assurance maladie ». Or, poursuivait-elle, si « les lois de financement votées par le Parlement depuis 2010 ont fixé des Ondam plus rigoureux » et « permis d'entamer le redressement de la branche maladie », elles « se sont principalement traduites par des plans de rigueur pour les dépenses hospitalières fixant des objectifs devenus de plus en plus inatteignables ». Concluant par un constat lucide : « L'impact financier du covid-19 et du Ségur de la santé risque d'emporter mécaniquement de nouvelles mesures d'économies. »
L'Ondam, comme le remarquait Denis Morin 175 ( * ) , « est, par définition, un arbitrage et une tension permanente entre ce qui est médicalement utile et financièrement possible . Il fait partie des décisions budgétaires arrêtées chaque année par le Gouvernement et soumises au Parlement ».
Aussi, la commission d'enquête souligne l'enjeu fondamental d'une construction justifiée et adéquate de l'Objectif national de dépenses d'assurance maladie pour le pilotage des dépenses d'assurance maladie et donc pour la bonne allocation des crédits nécessaires à l'hôpital. Cet impératif vaut également pour la trajectoire pluriannuelle présentée en loi de programmation , trop souvent lacunaire dans sa justification et, in fine , non suivie.
Construction de l'Ondam en PLFSS
La construction de l'objectif de dépenses pour l'année à venir comporte plusieurs étapes. Dans un premier temps, cette construction englobe le montant par sous-objectif arrêté pour l'année en cours, réactualisé le cas échant en fonction des nouvelles prévisions, et rectifié pour tenir compte des changements de périmètre. Puis, sont appliqués à cette base les estimations des évolutions tendancielles, c'est-à-dire avant mesures nouvelles. Le montant d'économie nécessaire pour atteindre le taux d'évolution cibles des dépenses retenues par le gouvernement et proposé au vote par le Parlement est finalement appliqué à cette construction. L'ensemble de ces éléments permet de définir l'objectif et ses six sous-objectifs en niveau.
La détermination de l'évolution des dépenses avant mesures nouvelles d'économies devrait s'opérer en deux temps : à l'estimation de l'évolution spontanée (ou purement tendancielle) devrait être ajouté l'impact des mesures passées ou à venir occasionnant une dépense supplémentaire.
Mais pour les établissements sanitaires, une approche plus directe, consolidant tendanciel « pur » et mesures d'ores et déjà prises en compte, est adoptée.
Source : Réponses du ministère des solidarités et de la santé
Construction des mesures d'économies
Afin d'aboutir à l'objectif de dépenses souhaité, un montant global d'économies est nécessaire pour la construction de chaque ONDAM.
Ces montants d'économie se répartissaient entre les différentes thématiques autour desquelles s'organisait le plan ONDAM 2018-2022 d'appui à la transformation du système de santé qui mettait en avant des actions de pertinence et d'efficience engagées de manière pluriannuelle. Ces thématiques visaient à faire du pilotage de l'ONDAM un outil au service de la stratégie de transformation et d'adaptation de notre système de santé. Elles comprenaient :
- la prévention ;
- la structuration et l'offre de soins ;
- la pertinence et l'efficience des produits de santé ;
- la pertinence et la qualité des actes ;
- la pertinence et l'efficience des prescriptions d'arrêts de travail et de transports ;
- le contrôle et la lutte contre la fraude.
Source : Réponses du ministère des solidarités et de la santé
Le pilotage et la maîtrise des dépenses d'assurance maladie, et donc des dépenses hospitalières, sont nécessaires, mais ils doivent pouvoir être justifiés, débattus et donc arbitrés par le Parlement . Or, sur ce point, force est de constater que les documents annexés aux projets de loi de financement de la sécurité sociale, certes nombreux et denses, peinent à faire apparaître clairement l'évolution des besoins de santé, les marges envisageables et les solutions concrètement retenues.
Chaque année, les rapporteurs du PLFSS se heurtent ainsi à une incapacité souvent désarmante de l'administration à produire une justification détaillée des dépenses attendues et, in fine , de la légitimité des montants proposés pour l'Ondam et ses différents sous-objectifs. L'ampleur de l'annexe relative à l'Ondam masque en réalité l'absence de réponses à des questions pourtant déterminantes pour l'appréciation du niveau des dépenses.
L'annexe B au PLFSS dresse un tendanciel de taux de progression de l'Ondam jusqu'en année n+3, mais aucune justification réelle n'est apportée et rien ne permet d'apprécier les ressorts de cette prévision à l'échelle des différents sous-objectifs, en particulier celui relatif aux établissements de santé. En définitive, toute projection complémentaire est systématiquement livrée sous des hypothèses « conventionnelles » sans que soient donnés aux parlementaires des éléments permettant de juger eux-mêmes les déterminants de ces constructions.
Recommandation : renforcer dans l'annexe au PLFSS relative à l'Ondam la justification de l'évolution tendancielle de la consommation des soins, en particulier en établissements de santé, de la construction des hypothèses de dépenses en cohérence avec les besoins de santé et, le cas échéant, de la projection des économies attendues.
Dans l'état actuel des dispositions organiques, l'Ondam fait en outre l'objet d'un vote global. Le Parlement se trouve ainsi face à l'approbation par un vote unique d'une enveloppe de plus de 230 milliards d'euros , alors que le budget de l'État comporte de nombreuses unités de vote pour des montants bien inférieurs. Pour possibles qu'ils soient formellement, d'éventuels amendements tendant à redistribuer des crédits entre sous-objectifs seraient tout à fait dénués de portée contraignante pour le Gouvernement.
Surtout, comme le constatait Denis Morin 176 ( * ) , « les budgets hospitaliers, à savoir 92 milliards d'euros de dépenses, sont tout à fait comparables aux plus gros budgets civils de l'État accordés à l'éducation nationale - environ 50 milliards d'euros - ou à la politique de sécurité ».
Ainsi, comme l'a déjà souligné la commission des affaires sociales dans ses travaux sur la loi organique relative aux lois de financement de la sécurité sociale 177 ( * ) comme sur l'Ondam 178 ( * ) , l'un des enjeux des réformes futures du pilotage de l'assurance maladie sera bien d'aboutir à une construction plus efficace de l'Ondam et de prévoir des unités cohérentes d'arbitrages et de votes des dépenses, notamment pour les moyens alloués à l'hôpital .
À ce titre, la proposition de loi organique déposée en 2021 par le rapporteur général de la commission 179 ( * ) visait à renforcer le rôle de l'Ondam hospitalier et à améliorer l'information et le contrôle des commissions des affaires sociales sur l'Ondam établissements de santé.
Il s'agissait d'une part de proposer un découpage plus fin du sous-objectif relatif aux établissements de santé pour mieux appréhender les dépenses pilotables dont les dotations, des dépenses qui relèvent de la prise en charge des soins . L'enjeu était également, d'autre part, de davantage contraindre le Gouvernement à mieux estimer les besoins et surtout à rendre effectivement compte des consommations de crédits . Il s'agissait là de disposer de moyens de contrôle à la mesure de la dimension stratégique du financement de l'hôpital pour notre système de santé.
En outre, comme l'a souligné la commission des affaires sociales à l'automne 2021 180 ( * ) , cette critique rejoint les constats qu'elle avait déjà formulés dans son rapport de 2019 : le découpage actuel de l'Ondam n'est aujourd'hui pas opérant pour donner au budget social de la nation le format qu'il mérite.
Mesure 13 :
Rénover l'Ondam pour
l'adapter à une politique de santé de long terme
-- Lancer une mission de refonte de l'ONDAM pour créer les conditions d'un débat démocratique et en évaluer et renouveler les moyens de régulation.
Source : Dossier de presse du Ségur de la santé
Alors que le Ségur de la santé prévoyait une « rénovation » de l'Ondam et qu'Olivier Véran revendiquait alors de vouloir « faire de l'Ondam l'expression non seulement d'une trajectoire de finances publiques mais aussi et surtout d'une politique de santé » 181 ( * ) avant la fin 2021, force est de constater que cet engagement n'a pas été suivi d'effet, seule une modification marginale étant intervenue en PLFSS 2022.
Ainsi, le Gouvernement s'est borné à proposer de transférer une nouvelle fois des crédits « MIG » du sous-objectif relatif aux établissements de santé vers le sous-objectif du fonds d'intervention régional (FIR). Le Sénat avait considéré que cette modification à la marge insuffisamment ambitieuse et justifiée de manière isolée affaiblissait la lisibilité et le suivi budgétaire des crédits arbitrables dédiés aux établissements de santé.
Ces constats demeurent ainsi malheureusement toujours d'actualité et la redéfinition de l'Ondam, loin d'être un sujet technocratique, est bien enjeu de suivi démocratique des dépenses de santé.
Recommandation : engager avec les commissions des affaires sociales de l'Assemblée nationale et du Sénat un nouveau découpage de l'Ondam améliorant la présentation et les conditions du vote des moyens dédiés à l'hôpital.
2. Établir un lien plus étroit avec la dynamique des besoins de santé
La déconnexion entre l'évolution des dépenses hospitalières et la dynamique des besoins de santé est souvent considéré comme une des principales raisons du malaise actuel de l'hôpital.
Ventilation pour 2022 de l'Objectif national de dépenses d'assurance maladie
(en milliards d'euros)
Source : Commission d'enquête, d'après les données du PLFSS 2022
Pour le directeur de la CNAM, Thomas Fatôme 182 ( * ) , « s'agissant de l'Ondam hospitalier, [...] sans doute le curseur entre cette contrainte budgétaire et les conditions d'évolution de l'organisation interne de l'hôpital et de son lien avec la ville n'est pas totalement étranger aux tensions que nous connaissons aujourd'hui ».
Ce constat, déjà dressé dans les conclusions du rapport de la Mecss du Sénat de 2019 sur l'Ondam 183 ( * ) n'a pas été suivi d'actions concrètes. Pourtant, cette déconnexion est bien visible.
À titre d'exemple, les deux derniers PLFSS précédant la crise de la covid-19 illustraient ce décrochage. Pour le PLFSS 2020, le taux de progression du sous-objectif portant les crédits des établissements de santé est inférieur de 42 % à l'évolution des besoins de santé pour le secteur hospitalier , et ce alors même que le Gouvernement considérait avoir desserré la contrainte sur les tarifs hospitaliers.
Comparaison de l'Ondam aux besoins de santé
Source : Commission d'enquête, d'après les données des PLFSS et les réponses du ministère des solidarités et de la santé
Note : pour 2021, les dépenses indiquées comprennent les dépenses de crise et les dépenses liées au Ségur.
Force est de constater que ce sujet reste peu présent dans le débat sur le PLFSS. Pierre-Louis Bras souligne ainsi que les modalités actuelles de discussion de l'Ondam ont pour effet de centrer celle-ci sur des questions qui « sans être dénuées d'intérêt, restent annexes - et donc d'occulter celles qui devraient être au centre du débat : délivrera-t-on des soins en rapport avec ce qu'exigerait l'évolution de notre démographie et les progrès thérapeutiques ? ».
Une lacune cependant, et non des moindres : l'estimation de ces besoins de santé, et en particulier des besoins hospitaliers, reste difficile à objectiver de façon consensuelle .
Ainsi, si les annexes relatives à l'Ondam présentent chaque année des tendanciels d'évolution des besoins de santé, le ministre des solidarités et de la santé considérait devant la commission d'enquête 184 ( * ) que « sur les besoins de santé, le problème est qu'on ne sait pas les évaluer . Je ne sais pas dire combien de consultations chez un médecin doit faire en moyenne un Français en fonction de sa pathologie. Les économistes réfléchissent à l'identification de ce qu'est un besoin, mais nous ne pouvons fonctionner qu'en termes d'offre, et non de besoin . Certains indicateurs sont probants : l'accès en trente minutes à la maternité, aux urgences... Pour le reste, la situation est complexe. Combien de fois une personne de 60 ans en bonne santé doit-elle voir son médecin chaque année pour obtenir un gain réel en matière de santé ? Il est difficile de le dire ».
Tout le problème est pourtant ici résumé en creux par l'aveu d'impuissance du ministre chargé de présenter chaque année l'Ondam au Parlement : les données manquent et les projections étayées avec . Or, ce sont bien ces informations qui paraissent essentielles pour éclairer la décision qui est attendue chaque année du législateur quand il adopte un objectif de dépenses publiques de plus de 230 milliards d'euros .
C'est cette même analyse que fait Pierre-Louis Bras, qui estime par exemple 185 ( * ) que « Le gouvernement devrait répondre devant le Parlement de la politique qu'il propose en la matière en fixant tel ou tel niveau d'Ondam, à partir de questions essentielles : quelle évolution du nombre d'actes de généralistes serait nécessaire/souhaitable ? Les effectifs de médecins généralistes pourront-ils spontanément l'assurer ? Quelles évolutions peut-on promouvoir et quels moyens peut-on mobiliser pour éviter une insuffisance de l'offre ? Quel niveau de revenu pour les médecins généralistes ? ». Autant de questions déterminantes et pourtant dénuées de réponses.
B. SIMPLIFIER LE MODE DE FINANCEMENT DES ÉTABLISSEMENTS
1. Un « mix » de financement aujourd'hui nécessaire
Il ressort des auditions menées par la commission d'enquête que le financement basé principalement sur l'activité n'est plus adapté et qu'un nouveau modèle de financement doit désormais émerger.
C'est le constat que dresse d'ailleurs le président de la sixième chambre de la Cour des comptes Denis Morin 186 ( * ) , qui considérait devant la commission d'enquête que « c'est ce que l'on observe dans les pays voisins ; ils sont sortis de ces grands débats un peu philosophiques entre tarification à l'acte et tarification globale , et ils ont fait un mix ». De même, l'Académie de médecine 187 ( * ) invitait à dépasser la vision médicale et la vision managériale du financement avec un modèle en trois parties : une subvention de base, une tarification à l'activité et une contribution à la qualité des soins et au résultat .
Cette évolution est également soutenue par le directeur général de la CNAM, Thomas Fatôme, qui expliquait 188 ( * ) : « c'est donc bien au travers d'un mix de financements que l'on peut répondre aux différents défis . C'est ce que produit notre système aujourd'hui. C'est d'ailleurs ce qui est à l'oeuvre dans les réformes du financement qui sont mises en oeuvre cette année pour la psychiatrie et l'année prochaine pour le SSR, avec un mix de financements qui conjugue des dotations liées à une forme d'activité, à la population et à la qualité. C'est un tel financement, comptant différents leviers, qui répondra aux différentes exigences. »
Mesure 11 Accélérer la réduction de la part de T2A
-- Poursuivre et amplifier les réformes visant à diversifier et simplifier les modes de financement des activités hospitalières.
-- Mieux prendre en compte la qualité et la pertinence des soins et des parcours des patients dans les modes de financement des activités de soins.
-- Mettre en oeuvre sur les territoires et pour les établissements qui le souhaitent une expérimentation d'un modèle mixte de financement des activités hospitalières de médecine une part fondée sur les besoins de santé des populations du territoire (dotation populationnelle) complétée d'une part à l'activité et à la qualité des soins
Source : Dossier de presse du Ségur de la santé, ministère des solidarités et de la santé
L'idée d'un nouveau modèle pluriel de financement a été retenue dans le cadre du Ségur de la santé, la mesure 11 proposant notamment une expérimentation d'un modèle « mixte ». Les trois piliers activité/ population /qualité semblent là aussi être consacrés comme un objectif vers lequel tendre.
Le nouveau modèle de financement qui doit être trouvé pour l'hôpital n'a pas vocation à être uniforme selon les catégories d'établissements . Ainsi, les différences déjà évoquées dans la structure des ressources entre les CHU et les CH ou établissements de proximité peut tout à fait être justifiée. C'est d'ailleurs précisément l'enjeu d'une réforme du financement : trouver un modèle approprié aux missions et aux particularités des différentes catégories d'établissements . Ainsi, selon Denis Morin, « Le mix peut évidemment être différent selon les strates hospitalières. Je ne suis pas étonné que le poids de la T2A soit moindre dans les CHU, qui remplissent des missions d'intérêt général. Je ne suis pas étonné non plus que les petits établissements de proximité [...] soient sortis du régime de la T2A voilà maintenant quelques années. Pour eux, cette formule n'était pas adaptée. »
2. Une rénovation nécessaire de la tarification à l'activité
Lors de son audition, le ministre des solidarités et de la santé a souligné qu'« en 2017, l'engagement du candidat Macron était ainsi de réduire à 50 % la part du financement par la T2A ». Pourtant, cette législature, même ébranlée par la crise sanitaire, n'aura pas été cellle d'une évolution majeure dans la structure des financements.
Ainsi, si l'objectif d'une réduction de la part de ressources liées à l'activité est aujourd'hui unanimement partagé, il convient de le concrétiser. Alors qu'Olivier Véran précisait que l'« on tend donc à réduire à 50 % la part de la T2A et à développer la dotation populationnelle et le financement de la qualité », l'heure est aujourd'hui aux évolutions profondes et rapides.
Recommandation : réduire la part des ressources liées à la valorisation des activités pour les centres hospitaliers.
Mais la rénovation de la tarification à l'activité ne peut se résumer à une question de proportion dans le mix de financement de l'hôpital . Comme l'ont souligné différents acteurs hospitaliers, la nomenclature tarifaire apparaît aujourd'hui excessivement complexe. Il convient donc d'en proposer une rationalisation .
Le système de tarification à l'activité apparaît particulièrement complexe en reposant sur plus de 2 400 groupes homogènes de malades . Si, à titre de comparaison, entre 2003 et 2010, tous les pays européens utilisant une tarification forfaitaire ont accru le nombre de groupes (ou diagnosis related groups - DRG) de moins de 1 000 à moins de 1 200, à l'exception de l'Allemagne (1 200) et de la Grande-Bretagne (1 389), le nombre de GHM de la France s'élevait déjà à 2 297 à l'époque 189 ( * ) .
Si Denis Morin 190 ( * ) , soulignait devant la commission d'enquête qu' « il est également clair que la grille tarifaire est beaucoup plus complexe que dans les pays voisins et que sa simplification pourrait déjà être, je crois, utile », cette recommandation est d'ailleurs avancée par les régulateurs eux-mêmes.
Ainsi, Thomas Fatôme 191 ( * ) considérait que « nous disposons d'un système de tarification à l'activité dont la nomenclature est extrêmement fine et assez notoirement plus détaillée que dans d'autres pays », celle-ci méritant sans doute selon lui « d'être un peu simplifiée », le directeur général de la CNAM concédant qu'il s'agit ici d'un « chantier compliqué ». Constat partagé par Katia Julienne, directrice générale de l'offre de soins au ministère des solidarités et de la santé, qui estimait 192 ( * ) que « les réformes de financement doivent donc conduire à la simplification , d'où l'importance de celle concernant la maternité ».
Recommandation : moderniser et simplifier la nomenclature tarifaire des actes.
Concernant encore la modernisation, le directeur général de la CNAM évoquait également des expérimentations menées sur la tarification à l'épisode de soins pour certaines prises en charge , « en particulier le cas en chirurgie (la chirurgie orthopédique et la chirurgie viscérale et digestive), pour construire un mode de financement qui englobe un épisode de soins ». Thomas Fatôme estimait ainsi ce financement « assez prometteur » car tenant mieux compte selon lui des soins apportés tant à l'hôpital qu'en ville, avec une appréciation plus adaptée des séquences de soins. Cette expérimentation est entrée en phase 2, avec une quarantaine d'établissements de santé qui ont commencé à s'engager en octobre 2021 sur un financement effectif à l'épisode de soins.
Enfin, la modernisation de la tarification à l'activité doit passer par une meilleure justification des grilles tarifaires . Il apparaît plus que nécessaire de renforcer la transparence dans la fixation des tarifs hospitaliers et la bonne correspondance de ces derniers aux coûts estimés et constatés.
La commission estime ainsi que cette évaluation publique doit correspondre en outre aux périodes d'engagements pluriannuels et être un préalable aux négociations entre l'État, l'assurance maladie et les fédérations hospitalières.
Recommandation : justifier par période de trois ans de l'évolution des tarifs au regard des coûts réels constatés.
3. Une nécessaire montée en puissance des dotations liées au profil des populations du bassin de vie
Le deuxième pilier de la réforme du financement des établissements de santé réside dans la montée en charge d'une dotation populationnelle .
Cette dotation, qui est d'ailleurs au coeur des modèles retenus pour le financement de la psychiatrie et des soins de suite et de réadaptation, a vocation à constituer un socle de financement adapté à la situation de l'établissement , à ses contraintes et aux missions dont il a la charge dans le territoire où il est situé.
Recommandation : accélérer l'expérimentation d'un nouveau modèle de financement avec une part relevant d'une dotation populationnelle et anticiper la transformation nécessaire du modèle de financement pour l'ensemble des hôpitaux.
Alors que cette dotation populationnelle doit devenir un pilier du futur financement, il convient d' approfondir rapidement les expérimentations lancées sur le modèle mixte de financement et d'inciter les hôpitaux à basculer vers ce modèle qui doit pouvoir être généralisé dans les prochaines années .
Enfin, là encore, l'un des enjeux sera d'aboutir à une grille transparente pour pondérer la dotation populationnelle selon les établissements. Celle-ci devra notamment permettre d'analyser les enjeux et d'évaluer les besoins liés au profil de la population selon son âge, la prévalence de certaines pathologies , les enjeux particuliers de santé publique mais aussi l'o ffre de soins disponible sur le territoire , tant en ville qu'en établissements de santé, quand les lacunes de celles-ci se répercutent souvent sur l'hôpital.
À cette fin, une approche territoriale doit être retenue pour faire correspondre le diagnostic des besoins, les documents de planification et les dotations attribuées aux établissements. Il apparaît que le pilotage des agences régionales de santé doit être favorisé, sur la base de critères objectifs .
Recommandation : clarifier les priorités et les modalités d'attribution des crédits dédiés aux hôpitaux et arbitrés par les agences régionales de santé.
4. Une prise en compte plus aboutie de la qualité des soins
Dernier volet du triptyque, le financement à la qualité, doit lui aussi voir sa part accrue dans le nouveau modèle et ses modalités d'attribution revues.
Cette valorisation de la qualité des soins n'est pas nouvelle, et constitue une montée en puissance de l'incitation financière pour l'amélioration de la qualité (IFAQ) expérimentée à partir de 2012 avant sa généralisation depuis 2016.
L'incitation financière pour l'amélioration de la qualité
Les grands principes du programme IFAQ sont :
- une logique uniquement incitative, sans pénalité pour les établissements les moins bien classés ;
- l'utilisation de tout ou partie des résultats issus des démarches nationales de mesure de la qualité (indicateurs de qualité, de sécurité des soins et de satisfaction des patients proposés par la DGOS et la HAS, certification des établissements pilotée par la HAS...) sans recueil supplémentaire ;
- une rémunération qui est fonction du score de qualité et des recettes T2A (tarification à l'activité) des établissements.
Source : Haute Autorité de santé
Alors que ce financement demeure marginal à l'échelle des ressources des hôpitaux, trois évolutions ont été conduites par le ministère des solidarités et de la santé en 2019 à ce financement emblématique de la stratégie « Ma santé 2022 » :
- l'enveloppe totale du dispositif IFAQ a été multipliée par quatre, portée de 50 millions d'euros à 200 millions d'euros ;
- la rémunération se fait désormais indicateur par indicateur et non plus sur la base d'un score global ;
- le taux d'établissements bénéficiaires passe de 30 % au global à 70 % par indicateur.
IFAQ 2019 : les indicateurs pris en compte
Les indicateurs intégrés au dispositif IFAQ pour « scorer » les établissements de santé sont revus chaque année par arrêté. Ils appartiennent à des catégories définies, elles, par décret :
- qualité des prises en charge perçue par les patients ;
- qualité des prises en charge cliniques ;
- qualité des pratiques dans la prévention des infections associées aux soins ;
- qualité de la coordination des prises en charge ;
- performance de l'organisation des soins ;
- qualité de vie au travail ;
- certification.
Source : Ministère des solidarités et de la santé
Cependant, si l'intention semble unanimement partagée, la mise en oeuvre n'est pas exempte de risques. Ainsi, Jacques Léglise, président de la conférence des directeurs d'établissements privés non lucratifs, considère ainsi 193 ( * ) que le financement à la qualité est « louable sur le papier », mais que ses « mécanismes sont très complexes à mettre en oeuvre et risquent un jour d'être encore plus rejetés par les soignants que la tarification à l'activité tant ils sont technocratiques et illisibles ». Il serait selon lui plus aisé de travailler sur la pertinence des soins .
Cette crainte est partagée par la présidente de la HAS, le professeur Dominique Le Guludec 194 ( * ) : « Il faudra faire attention. Le financement à la qualité reposait dans un premier temps sur un nombre d'indicateurs assez faible. Il s'élargit et c'est une bonne chose que le financement ne dépende pas uniquement du volume d'actes. Encore faut-il qu'il repose sur des indicateurs solides, valides et suffisamment nombreux pour couvrir les champs concernés et justifier des sommes de financement. »
C'est là le coeur du financement à la qualité mais aussi sa principale fragilité : les indicateurs retenus et leur évaluation doivent être suffisamment nombreux, mais aussi facilement vérifiables et correspondre à des enjeux identifiés. « Il n'y a rien de pire qu'un indicateur qui ne serait pas juste. On est dans une période avec des injonctions contradictoires : on a besoin d'outils qu'on n'a pas encore et qu'il faut construire », expliquait encore Dominique Le Guludec 195 ( * ) . À cette fin, la Haute Autorité de santé a constitué cette année une équipe data chargée d'une simplification mais aussi de trouver des solutions , pour avoir ces données sans demander de temps aux professionnels.
Recommandation : en vue d'une montée en puissance du financement à la qualité, faire un bilan des indicateurs existants, de leur adéquation aux différentes catégories d'établissements et, avec la Haute Autorité de santé, mettre à jour les procédures d'évaluation de la qualité.
C. PRÉVOIR UN FINANCEMENT DURABLE ET CONTINU DES INVESTISSEMENTS HOSPITALIERS
1. Un plan d'investissement aux contours évolutifs dont la mise en oeuvre exigera un suivi très attentif
a) Un premier plan annoncé fin 2019 mais insuffisamment préparé
Le Ségur de la santé à l'été 2020 a quelque peu éclipsé le précédent plan d'urgence annoncé le 20 novembre 2019 en réponse à la crise de l'hôpital. Celui-ci comportait un volet de relance de l'investissement mettant largement en avant la reprise d'une partie de la dette des établissements hospitaliers .
Plan d'urgence pour l'hôpital (2019) - Réinvestir dans l'hôpital en lui donnant des moyens nouveaux et de la visibilité dans le temps
Mesure 13 : relancer l'investissement courant
L'investissement du quotidien sera une priorité. Il s'agit de permettre aux hôpitaux d'acheter le matériel indispensable pour le travail des soignants au quotidien. Sur les 3 prochaines années, 150 millions d'euros par an seront fléchés vers l'investissement courant pour répondre au besoin actuel d'investissement quotidien. Ces investissements devront être majoritairement à la main des chefs de service.
Mesure 14 : reprendre une partie de la dette hospitalière pour dégager les marges nécessaires pour les établissements
À partir de 2020, 10 milliards d'euros de dettes seront repris aux hôpitaux en 3 ans afin d'alléger les charges d'établissements, assainir leur structure financière et leur permettre d'investir et de se transformer.
C'est une décision de rupture, avec un plan de reprise de dettes attendu par les personnels eux-mêmes : l'investissement hospitalier a été divisé par 2 en 10 ans pendant que la dette des hôpitaux augmentait de 40 %.
Chaque hôpital qui souhaite s'engager dans une trajectoire de désendettement et/ou dans un plan de transformation pourra bénéficier d'une reprise de dette, qui lui permettra de réduire son endettement et de retrouver, le cas échéant, les moyens de conduire sa transformation tout en limitant son niveau d'endettement futur.
Source : Dossier de presse, présentation des mesures d'urgence pour l'hôpital par le Premier ministre et Agnès Buzyn, ministre des solidarités et de la santé, 20 novembre 2019.
Cependant, au-delà de cette annonce, les modalités concrètes de soutien à l'hôpital ne semblent pas réellement précisées avant le début de l'année 2020 au moins . La note de la direction générale de l'offre de soins datée du 7 janvier 2020 196 ( * ) relative à la reprise de dette est particulièrement éclairante sur ce point.
Elle précise que « la notion de « reprise de dette » entendue au sens strict correspond à une sortie du bilan des passifs financiers détenus auprès d'établissements bancaires, avec transfert des droits et responsabilités de ces dettes auprès du repreneur ». Elle souligne cependant que les réunions interministérielles tenues « posent en réalité un schéma qui prévoit des aides au remboursement des échéances au capital et frais financiers d'une partie de l'encours des EPS [...] , les passifs financiers n'étant pas sortis du bilan mais simplement “couverts” par des flux de financement émis par un organisme centralisateur ».
Surtout, la directrice générale signale
«
des impacts réels qui peuvent paraître
mesurés par rapport à l'effet d'annonce d'un montant de
10 milliards d'euros sur 3 années
».
Elle constate ainsi que «
l'impact économique
d'une telle reprise ne se traduira pas à court
terme
- contrairement à ce qu'aurait pu produire une
recapitalisation sur 3 ans
, car les flux de
trésorerie vers les établissements seront calés sur leurs
échéanciers des emprunts, soit potentiellement sur de très
longues années,
l'extinction de l'encours observé au
31 décembre 2019 s'étalant ainsi sur plus de
30 ans
». Ainsi,
l'annonce d'un plan
massif et immédiat, recouvre en réalité une mesure
essentiellement comptable à l'effet économique somme toute
incertain
.
Dernière faiblesse soulignée, et non des moindres, « les impacts de ces apports de reprise de dette seront en outre, du fait de leur dilution dans le temps, difficiles à distinguer des autres impacts qui font varier par ailleurs annuellement les situations financières des établissements , et en premier lieu, des effets des campagnes tarifaires et de l'évolution de l'activité que connaît chaque établissement. Il n'est à ce titre pas possible de poser la situation contrefactuelle décrivant la trajectoire qui aurait été celle des établissements sans cette mesure, et il ne sera pas possible de discriminer les éléments qui ont le plus induit la trajectoire qui se réalisera in fine ». Autrement dit, aucun suivi n'est possible de la portée de la mesure sur le redressement ou non de la situation financière des établissements qui en bénéficieraient .
Preuve encore des lacunes patentes de la construction de ce plan, l'arbitrage présenté pour la traçabilité de ces impacts dans les comptes : « deux grandes hypothèses sont ouvertes, selon que l'on souhaite privilégier l'affichage de l'engagement de l'État dans les comptes de l'établissement à court terme ou refléter la réalité économique des flux ». La priorité gouvernementale entre efficacité pour le redressement de l'hôpital et affichage politique devait donc, en creux, être tranchée.
Enfin, deux risques juridiques étaient identifiés, le premier concernant le champ des établissements éligibles, seulement publics ou non , le second relatif à la conformité au droit de l'Union européenne et à la question de la non surcompensation des charges par l'État.
Force est de constater qu'un effort se voulant majeur visait surtout, à travers une annonce marquante , à calmer un mouvement de protestation , la mesure restant caractérisée par son impréparation et sa précipitation .
b) Un nouveau plan massif annoncé après la crise sanitaire
La crise sanitaire a suspendu toute mise en oeuvre du plan d'urgence de la fin 2019, avant de conduire, concernant l'investissement, à l'actualiser dans le cadre du Ségur de la santé.
Ainsi, la reprise de dette hospitalière a pu être une nouvelle fois annoncée et un nouveau plan dédié à l'investissement courant a été dévoilé. Nouveau plan, nouveau nom, nouvelles annonces donc, mais pour une bonne partie, reprise du plan précédent ne datant que de sept mois et dont la mise en oeuvre n'avait pas débuté.
Ségur de la santé (2020) - Pilier 2 définir une nouvelle politique d'investissement et de financement au service de la qualité des soins
Mesure 9 : 19 milliards d'euros d'investissements nouveaux dans la santé (ville-hôpital-médico-social)
-- Reprendre 13 milliards d'euros de dette des établissements participant au service public hospitalier pour leur redonner les marges financières nécessaires à l'investissement du quotidien et améliorer les conditions de travail (pose de rails d'hôpital, achat de petit matériel...).
-- Déployer un plan massif d'investissement de 6 milliards d'euros répartis entre :
• la transformation, la rénovation et l'équipement dans les établissements médico-sociaux : 2,1 milliards d'euros sur 5 ans dont 0,6 milliard d'euros pour le numérique ;
• projets hospitaliers prioritaires et investissements ville-hôpital : 2,5 milliards d'euros engagés sur 5 ans ;
• rattrapage du retard sur le numérique en santé : 1,4 milliard d'euros sur 3 ans.
Source : Dossier de presse - Ségur de la santé, Les conclusions, juillet 2020.
• Mise à jour du plan d'urgence de 2019, le Ségur « investissement » témoigne d'une toute aussi grande impréparation.
Les ajustements notables et successifs réalisés en moins de dix-huit mois sur le dispositif de « reprise de dette » en sont l'illustration.
La vocation évolutive de l'enveloppe exceptionnelle de 13 milliards d'euros à destination des établissements du service public hospitalier témoigne d'une telle plasticité que la sincérité des dispositions soumises au Parlement apparaît très discutable.
Ainsi, l'article 4 de l'ordonnance n° 96-50 du 24 janvier 1996 relative au remboursement de la dette sociale dans sa version résultant de la loi « dette sociale et autonomie » prévoyait la couverture « des échéances des emprunts contractés au 31 décembre 2019 par les établissements de santé relevant du service public hospitalier », la version proposée dans le PLFSS pour 2021 évoquait « un soutien exceptionnel [...] au titre du désendettement pour favoriser les investissements dans les établissements de santé assurant le service public hospitalier » avant que la loi de financement pour 2021 ne retienne finalement comme rédaction le concours « à la compensation des charges nécessaires à la continuité, la qualité et la sécurité du service public hospitalier et à la transformation de celui-ci ».
Cette évolution a été justifiée par le Gouvernement comme une mise en conformité du dispositif au regard du droit européen qui, s'il tolère le soutien à des investissements futurs, aurait regardé la reprise de dette initialement prévue comme une aide d'État contraire aux traités européens.
Source : Commission d'enquête, d'après les rapports de la commission des affaires sociales sur le PLFSS 2021 et le PLFSS 2022 197 ( * )
Ainsi, les 13 milliards de « reprise de dette » annoncés fin 2019 puis en 2020 ont-ils depuis lors été finalement scindés en deux enveloppes de 6,5 milliards d'euros : la première (« volet 1 ») a bien pour finalité l'assainissement financier des établissements - sans s'afficher ostensiblement en reprise de dette ; la seconde (« volet 2 ») a pour objet le financement d'investissements structurant s.
Dans le même temps, le « nouveau » fonds pour la modernisation et l'investissement en santé et le plan de 6 milliards d'euros , initialement présentés comme devant soutenir les investissements structurants, ont été réorientés sur un financement de l'investissement du quotidien.
Le fonds pour la modernisation et l'investissement en santé
À la suite des conclusions du Ségur de la santé en 2020, l'article 49 de la loi de financement de la sécurité sociale a transformé le fonds pour la modernisation des établissements de santé publics et privés (FMESPP) en un nouveau fonds pour la modernisation et l'investissement en santé, avec une vocation d'investissement plus transversale entre les établissements sanitaires et médico-sociaux.
Les ressources du fonds sont principalement constituées de dotations de l'assurance maladie et de la branche autonomie.
Le fonds est géré par la Caisse des dépôts et consignations, les délégations de crédits étant opérées par le ministère des solidarités et de la santé.
Comme présenté lors de l'examen du PLFSS pour 2021, le fonds pour la modernisation et l'investissement en santé (FMIS) est le vecteur financier des 6 milliards d'euros du plan de relance de l'investissement. Trois grands axes ont été retenus par le Gouvernement en 2020 :
- les projets hospitaliers prioritaires et projets ville-hôpital : 2,5 milliards d'euros engagés sur 5 ans ;
- le rattrapage du retard sur le numérique en santé : 1,4 milliard d'euros sur 3 ans ;
- la transformation, la rénovation et l'équipement dans les établissements médico-sociaux : 2,1 milliards d'euros sur 5 ans.
Répartition du plan d'investissement de 19 milliards d'euros « Pilier 2 du Ségur »
Source : Commission d'enquête
La multiplication des enveloppes, leur redécoupage, leur redéfinition et leurs réorientations successives traduisent un certain manque de cohérence et entretiennent le doute sur la capacité du Gouvernement à définir et à soutenir une trajectoire claire pour l'investissement hospitalier, à en garantir la lisibilité et à en permettre le contrôle .
c) Des finalités et une trajectoire du Ségur encore à clarifier
(1) Un échéancier qui se précise pour une montée en puissance encore à venir
En réponse aux demandes de précision de la commission d'enquête, le ministère des solidarités et de la santé lui a fait parvenir des indications sur les conditions de mise en oeuvre, assez complexes, du plan annoncé.
• S'agissant du plan de relance de l'investissement, sur un total de 6 milliards d'euros annoncés, n'a été communiqué à la commission d'enquête que l'échéancier des crédits du FMIS destinés à soutenir les projets prioritaires d'un montant total de 2,5 milliards d'euros. Ils doivent être délégués aux ARS en cinq tranches annuelles de 500 millions d'euros, de 2021 à 2025 .
Concernant cette enveloppe de 2,5 milliards d'euros, le ministère des solidarités et de la santé souligne qu'une première répartition prévisionnelle par région a été publiée en annexe de la circulaire Premier ministre du 10 mars 2021 relative à la relance de l'investissement dans le système de santé, répartition revue après la présentation des stratégies régionales d'investissement en octobre 2021 .
Le ministère souligne que « ce sont donc les ARS qui ont aujourd'hui toute visibilité sur cette enveloppe, et doivent l'allouer aux projets prioritaires en contractualisant ces crédits avec les établissements à mesure qu'ils instruisent ces projets ». Ces crédits seront ensuite versés aux établissements sur présentation de factures et donc en fonction des décaissements de ces projets.
Aussi, en termes de consommation des crédits , le ministère constate que « l'échéancier prévisionnel d'utilisation de ces crédits et la part des établissements publics et privés non lucratifs ne sont pas connus à ce jour ».
Imputation comptable des crédits FMIS
Le plan comptable comprend plusieurs comptes d'imputation possibles pour ces crédits FMIS (libellés comme tels).
Concernant les crédits FMIS investissement du quotidien, c'est l'ARS qui décide lors de l'allocation des crédits du caractère amortissable ou non de ces aides, mais par nature elles sont davantage non amortissables.
En effet il s'agit d'investissement courant, et avec l'objectif que les établissements puissent à terme financer ces investissements sans aide ad hoc donc en couvrant les dotations aux amortissements correspondantes sans transfert de quote-part.
Pour les projets prioritaires, les subventions peuvent être considérées comme amortissables, en cohérence avec la méthode retenue pour les crédits du volet 2 de l'article 50.
Source : Réponses du ministère des solidarités et de la santé au questionnaire de la rapporteure
Les tableaux fournis par le ministère mentionnent également au titre des crédits délégués trois versements annuels d'un montant total de près de 300 millions d'euros pour le rattrapage numérique en établissements de santé , de 2021 à 2023, alors que le plan de relance prévoyait un total de 1,4 milliard d'euros sur trois ans. Les documents transmis à la commission d'enquête ne comportent aucune explication sur les modalités d'imputation budgétaire et de versement pour le restant de cette enveloppe.
• Concernant la restauration des capacités de financement (« volet 1 »), sa trajectoire a été conçue comme linéaire et déclinée sur 9 ans , avec une double échéance en 2021 destinée à donner une impulsion au dispositif 198 ( * ) .
La possibilité a néanmoins été laissée aux ARS qui le souhaitaient de condenser sur les premières années l'échéancier des établissements bénéficiant d'une dotation totale inférieure à 1 million d'euros. Par ailleurs, à titre exceptionnel, et sur accord des services du ministère, le rythme de certains échéanciers a pu être adapté en dégressivité (par exemple pour accompagner les besoins de financement des investissements courants complémentaires qui peuvent être générés par un effort de sortie d'emprunts toxiques) ou en progressivité (dans le cas d'extinction d'aides à l'investissement notamment).
Échéancier de versements des crédits relatifs au rétablissement des capacités de financement
(en millions d'euros)
|
2021 |
2022 |
2023 |
2024 |
2025 |
2026 |
2027 |
2028 |
2029 |
|
1 380 |
646 |
648 |
650 |
641 |
638 |
638 |
638 |
638 |
Source : Réponses du ministère des solidarités et de la santé au questionnaire de la rapporteure
Le ministre des solidarités et de la santé a annoncé à la mi-mars 2022 199 ( * ) que l'ensemble des établissements de santé éligibles au volet « restauration des capacités financières », au nombre de 997, ont signé avec les ARS concernées le contrat prévu par la loi et permettant d'engager le versement des financements. Ainsi, 1,4 milliard d'euros a été versé en janvier 2022 aux établissements de santé assurant le service public hospitalier au titre du dispositif prévu à l'article 50 de la LFSS pour 2021 , première tranche du plan doté de 6,5 milliards d'euros au total jusqu'en 2029 200 ( * ) .
Le ministre précise que « la conséquence immédiate de la signature de ces contrats est l'amélioration, dès 2021, de la situation comptable des établissements concernés , pour la totalité de la mesure, soit 6,5 milliards d'euros », quand bien même seule la première des neuf tranches prévues leur a été versée.
• Le rythme de versements des dotations relatives à l'accompagnement des projets d'investissement structurants (« volet 2 ») est dépendant du rythme de l'opération elle-même et répond aux besoins de décaissement identifiés.
Le ministère précise que ces crédits seront notifiés en deux temps par le ministère aux agences régionales de santé qui devront les déléguer aux établissements avant le 31 décembre 2030 , avec deux tranches de versements :
- tranche 2021-2025 : 70 % des crédits soit 3,85 milliards d'euros ;
- tranche 2026-2030 : 30 % des crédits soit 1,65 milliard d'euros .
Le ministère précise que seront prévues sur ces deux tranches des mises en réserve de l'ordre de 5 % « qui limiteront le niveau d'engagement que les ARS peuvent contractualiser avec les établissements », mais demeurent conservées au sein des enveloppes régionales. Il sera statué sur leur traitement à l'occasion de points d'étape intermédiaires.
Comptabilisation des crédits art 50 LFSS 2021 par les établissements publics
Le dispositif devait initialement reposer sur un seul mode de comptabilisation au bilan, décrit dans la M21. Au regard du poids des dotations aux amortissements à prévoir dans le cadre d'investissements d'ampleur et de leur impact sur les comptes de résultat des établissements concernés, le principe d'une séparation des modalités comptables pour les investissements structurants a été introduit dans le PLFSS 2022.
Schéma comptable prévu par les textes :
- Volet 1 relatifs à l'assainissement financier : inscription au bilan en capital au 1026 ;
- Volet 2 relatifs aux investissements structurants : inscription au compte 13186 « Subvention d'investissement structurant article 50 (modifié par LFSS 2022) ». La quote-part amortissable des subventions d'investissement ainsi fléchée sera amortie annuellement par la reprise au compte de résultat.
Source : Réponses du ministère des solidarités et de la santé au questionnaire de la rapporteure
Les notifications aux agences régionales de santé par arrêté ministériel en 2021 201 ( * ) et 2026 constitueront la limite de la somme des engagements contractuels que pourra prendre l'ARS sur les deux périodes citées.
Ventilation régionale des crédits « accompagnement des projets d'investissement structurants », pour les deux tranches 2021 et 2026
(en millions d'euros)
|
Région |
Tranche 2021-2025 |
Tranche 2026-2030 |
|
Auvergne-Rhône-Alpes |
290 |
124 |
|
Bourgogne-Franche-Comté |
112 |
48 |
|
Bretagne |
256 |
110 |
|
Centre |
147 |
63 |
|
Corse |
50 |
21 |
|
Grand Est |
155 |
67 |
|
Guadeloupe |
45 |
19 |
|
Guyane |
66 |
28 |
|
Hauts de France |
275 |
118 |
|
Île-de-France |
684 |
293 |
|
Martinique |
251 |
108 |
|
Mayotte |
20 |
9 |
|
Normandie |
139 |
59 |
|
Nouvelle Aquitaine |
416 |
178 |
|
Occitanie |
413 |
177 |
|
Pays de la Loire |
250 |
107 |
|
Provence-Alpes-Côte d'Azur |
180 |
77 |
|
La Réunion |
68 |
29 |
|
Saint-Pierre-et-Miquelon |
3,6 |
1,6 |
|
Total général |
3 821 |
1 638 |
Source : Réponses du ministère des solidarités et de la santé au questionnaire de la rapporteure
Si les stratégies territoriales ont pu commencer à être présentées par les agences régionales de santé, il convient désormais d'avoir une vision claire et transversale de l'utilisation de l'enveloppe globale de 19 milliards d'euros, par territoire mais aussi et surtout par finalité.
Ainsi, alors que les crédits du FMIS ont commencé à être imputés et que les contrats relatifs aux deux enveloppes distinctes de 6,5 milliards d'euros ont été pour partie au moins signés, un point d'étape apparaît nécessaire pour donner de la visibilité sur la consommation des crédits et, surtout, sur les projets soutenus .
Recommandation : d'ici à l'été 2022, proposer une liste stabilisée des projets retenus par territoire et un échéancier d'utilisation des crédits.
(2) Un suivi à encore affiner
• Concernant le suivi de l'utilisation des crédits, le ministère souligne que la régionalisation de la mesure implique un reporting annuel et précis, à travers le niveau d'engagement pluriannuel et le calendrier prévisionnel des versements issus des contrats et avenants consolidés.
À cette fin, les ARS ont fait parvenir à la DGOS et à la direction de la sécurité sociale (DSS) avant 31 décembre 2021 leurs échéanciers pour la répartition de l'enveloppe telle que retenue au sein de leur région pour les crédits du volet 1 « restauration des capacités financières » et inscrite dans les échéanciers prévisionnels annexés aux contrats. Concernant le volet 2 « investissements structurants », les ARS doivent mettre en place des revues régulières de projet et faire parvenir au plus tard le 31 janvier de chaque année les informations relatives aux engagements cumulés pris au 31 décembre de l'exercice antérieur, afin de permettre un suivi pluriannuel des crédits engagés et décaissés, par le ministère des solidarités et de la santé et les caisses primaires d'assurance maladie.
Concernant l'évaluation du dispositif, le ministère souligne qu'un suivi annuel des contrats est organisé entre les ARS et les établissements co-contractants, afin de garantir l'adéquation entre les montants versés et les charges compensées, ainsi que l'atteinte des objectifs fixés dans le contrat conclu avec l'établissement.
Le ministère indique également qu'un suivi national annuel sera établi sur la base d'indicateurs et de cibles relatifs à la situation financière et notamment l'endettement, afin d'évaluer l'impact de la mesure.
Si beaucoup d'établissements font face à des besoins importants, compte tenu de la diminution continue des investissements au cours des dix dernières années, la commission d'enquête souhaite qu'une attention particulière soit apportée aux établissements publics de santé des départements d'outre-mer . Aux Antilles, l'équipement hospitalier est vieillissant et mérite d'être modernisé. Le chantier du nouveau CHU de Pointe-à-Pitre, engagé après l'incendie survenu en 2017, devrait être achevé fin 2023. En Guyane, le plan santé annoncé par le Gouvernement en mars 2021 prévoit la création d'un CHU à l'horizon 2025, le renforcement des 17 centres délocalisés de prévention santé (CDPS), la transformation d'ici 2022 de trois d'entre eux en hôpitaux de proximité aménagés, le doublement des capacités d'hospitalisation en soins critiques d'ici 2024. À Mayotte, la décision de construire un second site hospitalier, nécessaire en raison de l'augmentation rapide de la population, a été annoncée en 2019, mais cette réalisation n'est pas prévue avant la fin de la décennie.
Comme l'a souligné le rapport du Sénat précité, « l'insularité ou l'isolement et l'éloignement des territoires ultramarins , qui les privent de possibilités géographiques alternatives de prise en charge, justifient un dimensionnement de l'offre de soins au moins équivalent à celui de l'hexagone . Il est donc important que les moyens en investissement prévus à la suite du Ségur de la santé soient rapidement engagés sur les projets les plus pertinents. » 202 ( * )
S'agissant du volet « restauration des capacités financières » , qui constituait initialement la totalité des 13 milliards d'euros de « reprise de dette », la commission d'enquête estime qu'il doit faire l'objet d'un suivi particulièrement rigoureux. L'enjeu est bien de ne pas masquer la persistance éventuelle de problèmes majeurs dans les capacités d'auto-financement de certains établissements qu'il s'agissait déjà d'aider en priorité dès 2019, lors de l'annonce initiale des mesures de soutien.
Recommandation : suivre l'évolution de la situation financière des établissements particulièrement endettés et le redressement de celle-ci du fait du plan « Ségur ».
Concernant le volet 2, le ministère précise que des dialogues de gestion seront réalisés en 2025 et 2028 entre les ARS et le niveau national sur les projets structurants, lui-même nourri d'un dialogue que l'ARS aura mené avec les établissements contractants afin de :
- faire le bilan intermédiaire des niveaux d'engagements par région et des résultats atteints en matière d'assainissement financier et d'investissements ;
- procéder, en fonction du bilan des engagements, soit au maintien soit à la restitution des reliquats non-consommés et des mises en réserve dans le cadre de réévaluation des besoins à l'échelle nationale qui pourrait prendre la forme d'une fongibilité entre les volets assainissement et investissements au sein d'une même région, ou entre régions ; la réserve nationale d'aléas pourrait aussi être mobilisée à cette occasion ;
- procéder le cas échéant à une réévaluation des enveloppes régionales de la deuxième tranche.
Ces points d'étape seront complémentaires du suivi annuel des niveaux de contractualisation et de l'évolution des indicateurs clés.
Là aussi, devant une enveloppe budgétaire de 6,5 milliards d'euros qui ne fait pas l'objet d'un suivi et d'une approbation parlementaire annuelle au moment du PLFSS, un suivi de l'emploi de cette ressource devra être réalisé régulièrement et précisément.
Recommandation : dresser annuellement un état de la consommation des crédits par projet ou établissement à l'échelon régional.
2. La nécessité d'un outil pérenne de financement des investissements structurants
La question des modalités de financement des investissements hospitaliers n'a jamais trouvé de réponse satisfaisante, notamment depuis la mise en oeuvre de la tarification à l'activité.
En 2012, la Mission d'évaluation et de contrôle de la sécurité sociale du Sénat avait préconisé une distinction claire : aux tarifs, et donc à l'assurance maladie, le financement de l'activité et des équipements ; à l'État le financement des investissements structurants, particulièrement les investissements immobiliers .
La prise en charge des investissements immobiliers des hôpitaux selon la Mecss du Sénat 203 ( * )
La Mecss estime illégitime que les tarifs les financent, comme aujourd'hui, et juge nécessaire de s'orienter vers un financement qui ne soit pas directement lié à l'activité, en privilégiant une logique de contrat de projet pluriannuel et en faisant appel à des ressources du type « Grand emprunt ».
S'il ne semble pas illégitime de financer les équipements, y compris le cas échéant certains matériels lourds, par les recettes courantes d'exploitation (tarifs, Migac...), la question des investissements immobiliers devrait être mieux prise en compte car leur cycle de vie est nettement plus long que celui de la seule activité.
En outre, on peut estimer que les tarifs n'ont pas à financer l'immobilier et que les écarts parfois importants dans la qualité des bâtiments et leur possible valorisation physique ou budgétaire sont à prendre en compte dans le choix que doit nécessairement opérer la solidarité nationale.
Source : Extraits du rapport de la Mecss de 2012
La commission des affaires sociales du Sénat a suivi cette position à l'occasion de l'examen du projet de loi relatif à la dette sociale et à l'autonomie 204 ( * ) . Elle avait en effet considéré que faire assumer la reprise de dette des hôpitaux par la Caisse d'amortissement de la dette sociale n'était pas fondé , en cela que cette reprise visait à couvrir des emprunts liés aux investissements immobiliers liés aux plans Hôpital 2007 et Hôpital 2012. La commission avait ainsi appelé l'État à assumer sa responsabilité financière à l'égard des hôpitaux , alors que le déficit de l'assurance maladie était particulièrement préoccupant.
La commission d'enquête considère pour sa part que les investissements structurants des hôpitaux doivent être assurés par une ressource budgétaire dédiée, bien identifiée et non assimilée à ce qui relèverait d'une assurance sociale. Aussi, la commission réaffirme la position du Sénat attribuant à l'État la charge budgétaire du financement de ces investissements .
En outre, face aux défis structurels que doit affronter l'hôpital dans les décennies à venir, les politiques par « à-coups » au rythme de plans successifs (plans Hôpital, Ségur) ne sont pas adaptées. Elle propose ainsi la création d'une structure pérenne ou d'un fonds dédié au financement des investissements structurants des hôpitaux, avec un financement annuel et des capacités d'engagements.
La logique voudrait que des crédits budgétaires au sein de la mission santé soient chaque année dédiés à alimenter un fonds d'investissement propre aux hôpitaux . Si le Gouvernement devait persister, pour des raisons discutables, à vouloir faire porter cette charge par l'assurance maladie, la commission estime que ce transfert au sein du PLFSS ne pourrait être pérennisé que sous deux conditions :
- une ressource fiscale nouvelle doit compenser ce qui a historiquement relevé du budget de l'État ;
- l'autorisation de la dépense, son contrôle et le suivi de son emploi doivent répondre à des règles renforcées, comparables aux pouvoirs dont dispose le Parlement dans le cadre du budget de l'État .
En résumé, l'enjeu est trop important pour que l'effort de la Nation envers la modernisation de l'hôpital ne se résume qu'à un gonflement de l'Ondam en affichage et à une politique de stop-and-go de l'investissement.
Recommandation : éviter les plans successifs et pérenniser un réel outil de financement de la modernisation et des investissements hospitaliers.
3. Des réserves quant au rôle des collectivités locales dans le financement des établissements de santé
a) Un souhait des collectivités locales dans un cadre juridique a priori très restrictif
La participation des collectivités à la gestion et au financement des établissements de santé est une demande constante des élus locaux. En effet, si les hôpitaux sont un enjeu important d'aménagement du territoire, ils sont surtout un élément structurant et déterminant de l'offre de soins d'un bassin de vie.
Au-delà de la seule présidence du conseil de surveillance des hôpitaux publics par le maire de la commune d'implantation, les collectivités locales ont ainsi régulièrement souhaité s'engager dans le développement des établissements de leur territoire.
L'intervention des collectivités territoriales dans le champ de la santé est cependant historiquement restreinte.
Au-delà des actions que peuvent traditionnellement assumer les communes au titre de leur compétence général, la seule disposition légale prise jusqu'à la loi 3DS comme référence pour permettre des soutiens financiers des collectivités aux établissements de santé est l'article L. 1511-8 du code général des collectivités territoriales (CGCT).
Cet article, qui porte essentiellement sur les aides à l'installation et au maintien des professionnels de santé, prévoit également que « les collectivités territoriales et leurs groupements peuvent aussi attribuer des aides visant à financer des structures participant à la permanence des soins, notamment des maisons médicales ».
La jurisprudence administrative a précisé ce que pouvait couvrir la permanence des soins, précisant notamment « l'organisation de la régulation des appels des patients et de l'accès à ceux-ci à un médecin de permanence, qui peut être libéral, la continuité des soins devant être assurée par la mise à disposition de moyens ». Dans les faits, les financements des collectivités, quand ils existent, prennent accroche sur ce motif de permanence des soins, avec la mise en évidence d'un impact des projets soutenus sur les services d'urgence des établissements. C'est d'ailleurs cette justification qui avait permis de sécuriser le soutien financier de trois intercommunalités de Savoie aux hôpitaux du Léman en 2019.
Source : Avis de la commission des affaires sociales
L'article 32 du projet de loi « 3DS » visait à donner une base légale à des interventions au fondement juridique fragile et, surtout, à ouvrir la voie à une plus grande participation des collectivités au financement de la santé. Le Gouvernement considérait ainsi dans l'étude d'impact du projet de loi que, s'il y a d'une part une incertitude sur la présence des établissements de santé dans le champ de l'article L. 1511-8 du CGCT, il n'y a d'autre part aucune base légale permettant aux collectivités de participer aux programmes d'investissement de ces derniers .
Cependant, des initiatives ont pu être revendiquées par les collectivités territoriales en soutien aux hôpitaux, en complément ou parallèlement au Ségur, sans visiblement tenir compte de ces limitations ou en anticipant l'évolution juridique qui était alors à venir.
b) Une ouverture avec prudence dans le cadre de la loi 3DS
Toujours enclin à encourager la territorialisation des politiques publiques et une plus forte implication des collectivités territoriales, le Sénat n'a pas repoussé l'évolution proposée dans le cadre de la loi « 3DS » sur la participation financière des collectivités territoriales au plan d'investissement des établissements de santé.
La commission des affaires sociales 205 ( * ) avait alors formulé des craintes quant à cette nouvelle faculté donnée aux collectivités territoriales, redoutant que cette participation aujourd'hui présentée comme volontaire et facultative devienne rapidement une attente systématique et soit requise par l'État pour le maintien d'établissements dans certains territoires.
Mesure 10 du Ségur de la santé
Donner le pouvoir aux territoires en matière d'investissement en santé
Ainsi, le rapporteur avait souligné le discours ambigu sur la territorialisation de la politique d'investissements en santé, qui semblait davantage être un appel à ce que les collectivités contribuent au financement plutôt qu'à un réel pouvoir nouveau de coconstruction de la politique d'investissements avec les élus locaux .
Surtout, la commission voyait dans cette ouverture un risque de renforcer les inégalités de santé avec, à terme, une offre de soins liée aux capacités financières des collectivités locales. Le niveau de qualité, de modernisation ou les capacités des établissements ne peuvent dépendre de la richesse des collectivités.
Aussi, sur ce constat, la commission des affaires sociales avait souligné le caractère strictement volontaire du soutien financier des collectivités territoriales ainsi que la nature de ce financement : un concours et non une contribution au même rang que les financeurs classiques que sont l'État et l'assurance maladie.
Elle avait également souhaité inscrire que les soutiens aux investissements s'inscrivent bien dans les objectifs du schéma régional de santé et orienter la finalité de ces derniers et la catégorie d'établissements concernés selon l'échelon de collectivité. L'essentiel de ces modifications a été préservé par le texte issu de la commission paritaire.
Nouvelle compétence donnée aux collectivités territoriales
Ainsi, aux termes de l'article 126 de la loi 206 ( * ) « 3DS », les articles L. 1422-3, 1423-3 et 1424-4 du code de la santé publique :
« Les [collectivités] peuvent concourir volontairement au financement du programme d'investissement des établissements de santé publics, privés d'intérêt collectif et privés. Les opérations financées dans le cadre du programme d'investissement respectent les objectifs du schéma régional ou interrégional de santé. Les opérations mentionnées au deuxième alinéa peuvent néanmoins être réalisées en cas de décision des [collectivités] concernées de ne pas concourir à leur financement. »
Entendu par la commission d'enquête, Frédéric Chéreau, représentant de l'Association des maires de France, résumait d'ailleurs les risques d'une montée en charge attendue des collectivités dans le domaine de la santé : « s'agissant de la question de la participation des collectivités aux investissements hospitaliers, les élus locaux sont certes favorables à l'association de leurs collectivités à l'ensemble des échelons de décision du système de santé . En revanche, ils restent convaincus que la santé est une compétence régalienne. Le même niveau de santé doit être proposé d'une vallée des Alpes à la région parisienne ou de la côte à l'intérieur du pays » 207 ( * ) .
• Les modifications apportées par la loi 3DS ne remettent pas en cause les fondamentaux de la gestion de la politique de santé dans notre pays : la santé demeure bien une compétence de l'État. La commission d'enquête estime qu' un équilibre entre responsabilité de l'État et juste participation des collectivités doit être préservé, au risque sinon d'accroître les inégalités territoriales en matière d'accès et de qualité des soins.
Le rôle des collectivités territoriales en la matière doit ainsi être strictement défini, suivant la position affirmée en 2021 par la commission des affaires sociales. L'implication financière des collectivités ne peut être que volontaire, en appui complémentaire à des projets d'équipements, et s'inscrire en cohérence avec la planification territoriale.
Recommandation : maintenir le caractère volontaire et complémentaire de l'implication des collectivités locales dans les projets d'équipements hospitaliers et assurer la bonne coordination de ces participations aux investissements et leur correspondance aux priorités du schéma régional.
TROISIÈME
PARTIE
ASSURER LE JUSTE RECOURS À L'HÔPITAL DANS UNE
ORGANISATION DES SOINS MIEUX COORDONNÉE
Si l'hôpital est en difficulté, la médecine de ville l'est tout autant. Comme l'ont répété devant la commission d'enquête nombre de représentants de médecins libéraux : « quand la médecine de ville va mal, l'hôpital va mal également ».
Cette situation a des ressorts liés à la démographie médicale, en particulier pour la médecine générale, à l'attractivité des carrières médicales et soignantes, aux évolutions dans la conception de l'exercice du métier.
Elle tient aussi aux lacunes de l'articulation entre structures et entre professionnels et aux défaillances de l'organisation des soins de premier recours . Pour une partie des patients, l'hôpital intervient en premier recours par défaut. Il doit prendre en charge des pathologies qui auraient pu l'être sans hospitalisation alors que sa vocation est d'abord de traiter les épisodes aigus. Alors que les capacités sont limitées, tant en ville qu'à l'hôpital, le parcours du patient manque de fluidité et n'évite pas les redondances dans les consultations et les examens . Les missions de l'hôpital et des différents niveaux d'établissements paraissent elles-mêmes brouillées.
Il est donc nécessaire de favoriser un plus juste recours à l'hospitalisation , en assurant le juste soin au juste niveau .
Cela suppose de stopper la dégradation des soins primaires, particulièrement pour la prise en charge des soins non programmés, de décongestionner l'hôpital et de le décloisonner vis-à-vis de la médecine de ville .
Cela suppose également une meilleure gradation de l'offre hospitalière au plan territorial.
Enfin, à l'échelle locale, il faut inciter les acteurs de santé à mieux se coordonner pour prendre en charge les besoins de santé de la population tout en leur laissant la latitude nécessaire pour mettre en place les organisations les plus adaptées aux réalités du territoire.
I. AMÉLIORER LE PARCOURS DES PATIENTS EN DÉCONGESTIONNANT L'HÔPITAL ET EN LE DÉCLOISONNANT DE LA MÉDECINE DE VILLE
La saturation des services des urgences illustre de manière emblématique les tensions de notre système hospitalier . Elle tient aux difficultés de la médecine de ville à faire face à l'augmentation des besoins de santé de la population , l'hôpital devenant trop souvent pour le patient une solution de premier recours, alors que c'est là la mission première du médecin généraliste. Elle traduit aussi l'engorgement de l'hôpital et les obstacles auxquels se heurte la suite du parcours du patient , depuis les urgences vers un service hospitalier puis à la sortie d'hospitalisation dans les meilleures conditions de convalescence et de suivi médical.
C'est donc l'ensemble de la chaîne de soins , dont l'hôpital n'est qu'un maillon, qui présente des défaillances et qu'il faut améliorer . Il s'agit d'une nécessité pour l'hôpital lui-même, mais surtout pour les patients auxquels doit être délivré le juste soin, au juste niveau.
À cet égard, le renforcement de la médecine préventive constitue un enjeu essentiel, alors que la plus large part de l'activité médicale porte, dans notre pays, sur les soins curatifs. Les efforts entrepris se caractérisent par des actions trop dispersées dont l'impact sur la population et les résultats en termes de santé sont insuffisants.
Sans prétendre traiter la globalité de ces enjeux, qui dépassent le cadre limité de cette commission d'enquête, plusieurs aspects ont été particulièrement soulevés à l'occasion de ses travaux : en amont de l'hôpital, l'offre de soins primaires et, plus spécifiquement, la prise en charge des soins non programmés ; à l'hôpital, la fluidification du parcours du patient et le développement d'alternatives à l'hospitalisation complète ; plus globalement, l'indispensable décloisonnement entre l'hôpital et les autres acteurs de santé.
A. STOPPER LA DÉGRADATION DE L'ACCÈS AUX SOINS PRIMAIRES
Beaucoup d'interlocuteurs de la commission d'enquête l'ont souligné : nombre de difficultés rencontrées par l'hôpital tiennent à des facteurs qui affectent tout autant la médecine de ville. L'un et l'autre font notamment face aux évolutions défavorables de la démographie médicale .
L'accès aux soins primaires dépasse largement l'objet de la commission d'enquête. Cependant, il constitue la base d'un système de santé solide, et c'est par rapport à lui que se définit la fonction de l'hôpital, en principe centrée sur la prise en charge des soins aigus et des urgences vitales ou graves, la formation, la recherche.
Au cours de ces dernières années, l'accès aux soins primaires s'est dégradé , avec deux types de conséquences : le retardement des soins, qui va parfois jusqu'au renoncement 208 ( * ) , ce qui augmente les risques d'aggravation de l'état de santé, et la sollicitation par défaut de l'hôpital et des services d'urgence pour des soins relevant de la médecine de ville.
Malgré le relèvement puis la « suppression » du numerus clausus , la démographie médicale va continuer durant plusieurs années encore à peser défavorablement sur l'accès aux soins primaires, avec pour conséquence un report sur les prises en charge hospitalières .
Face à cette évolution structurelle, il est nécessaire de développer toute solution de nature à renforcer ou à tout le moins préserver le temps médical disponible et à garantir l'accès aux soins dans les zones où il risque de ne plus être assuré.
1. Des perspectives de redressement de la démographie médicale encore lointaines
Les données de la démographie médicale sont bien connues et ont fait l'objet de nombreuses études. Il convient néanmoins d'en rappeler les caractéristiques principales.
Tout d'abord, le nombre de médecins de moins de 70 ans en activité a atteint son maximum en 2016 et décroît légèrement depuis lors, passant de 216 200 à 214 200 au 1 er janvier 2021 209 ( * ) .
Toutefois, le nombre de médecins spécialistes augmente, alors que le nombre de médecins généralistes ne cesse de diminuer .
La population française ayant augmenté, la densité de médecins généralistes est en net recul , passant de 153 à 140 médecins généralistes pour 100 000 habitants entre 2012 et 2021. La densité de médecins spécialistes est quant à elle en légère augmentation, passant de 172 à 178 médecins spécialistes pour 100 000 habitants.
Évolution du nombre de médecins généralistes et spécialistes en France de 2012 à 2021
Source : Drees, « Quelle démographie récente et à venir pour les professions médicales et pharmaceutiques », Dossiers de la Drees , n° 76, mars 2021
La baisse de la densité en médecins généralistes affecte toutes les régions, sauf la Bretagne, avec des différences néanmoins marquées. Elle est très prononcée dans la région Centre-Val de Loire, mais également en Île-de-France.
Densités régionales de médecins en 2012 et 2021
Source : Drees, Dossiers de la Drees , n° 76, mars 2021
Entre 2015 et 2018, la part de la population française vivant dans des zones géographiques sous-dotées en médecins généralistes , calculée grâce à l'indicateur d'accessibilité potentielle localisée donnant une indication du nombre de consultation par an et par habitant , serait passée de 3,8 à 5,7 % 210 ( * ) .
Selon la Caisse nationale d'assurance maladie 211 ( * ) , 6 millions de patients n'ont pas de médecin traitant . La moitié d'entre eux n'en ont jamais déclaré, mais 3 millions de patients ont vu leur médecin traitant cesser son activité et ce nombre devrait aller croissant ces prochaines années compte tenu des prévisions de départs en retraite. Par ailleurs, 600 000 patients dépourvus de médecins traitants sont atteints d'une affection de longue durée.
Le numerus clausus a été supprimé, mais les effectifs d'étudiants demeurent contraints par les capacités d'accueil et les moyens de formation des facultés.
Le numerus clausus
Instauré en 1971, le numerus clausus fixé par l'État et déterminant le nombre d'étudiants admis à poursuivre les études médicales au-delà de la première année commune aux études de santé (Paces) a été abaissé jusqu'en 1993 puis progressivement relevé depuis.
Le numerus clausus a été supprimé par la loi d'organisation et de transformation du système de santé de 2019 212 ( * ) , le nombre d'étudiants admis à poursuivre le deuxième cycle des études médicales (4 ème année) étant désormais décidé conjointement par chaque faculté de médecine et l'ARS correspondant à sa zone.
Numerus clausus national pourvu en médecine depuis 1972
Source : Drees, Dossiers de la Drees , n° 76, mars 2021
Les projections 213 ( * ) confirment que les effets de ce « numerus apertus » ne se feront sentir au mieux qu'à partir du début de la décennie 2030 sur les médecins libéraux . Les effectifs de médecins généralistes devraient encore diminuer entre 2021 et 2026, passant de 95 400 à 92 300, et ne retrouveraient leur niveau actuel qu'au-delà de 2030.
Effectifs observés et projetés des médecins entre 2012 et 2050, selon le mode d'exercice
Effectifs de médecins par spécialité observés et projetés entre 2012 et 2050
Source : Drees, Dossiers de la Drees , n° 76, mars 2021
2. La nécessité de dégager du « temps médical »
À nombre de médecins généralistes décroissant pour plusieurs années encore, la nécessité de dégager du « temps médical » fait figure d'impératif pour l'ensemble des acteurs qui se sont exprimés à ce sujet lors des travaux de la commission d'enquête.
Le poids excessif d'exigences administratives générant des consultations pour des motifs autres que le soin a été souligné, notamment la délivrance de certificats médicaux demandés dans le cadre de multiples démarches ou circonstances. Une réflexion sur leur pertinence et leur simplification est sans aucun doute indispensable.
Deux aspects ont plus spécifiquement été abordés : le développement du recours aux assistants médicaux et aux infirmiers de pratique avancée.
a) Simplifier le recrutement des assistants médicaux
L'avenant 7 à la convention médicale, signé le 20 juin 2019, a ouvert droit à une aide à l'embauche d'assistants médicaux dans les cabinets libéraux, l'objectif fixé par le plan « Ma Santé 2022 » étant de créer 4 000 postes d'assistant médical.
Ces professionnels réalisent des tâches de nature administrative (accueil, gestion du dossier du patient), préparent la consultation et effectuent des missions d'organisation et de coordination.
Le syndicat MG France a annoncé en janvier 2022 la signature de 2 500 de ces contrats, grâce auxquels 450 000 Français auraient trouvé un médecin traitant 214 ( * ) . Devant la commission d'enquête, le directeur général de la Caisse nationale d'assurance maladie a fait état de 2 700 assistants médicaux recrutés 215 ( * ) .
L'avenant 7 à la convention médicale conditionne le maintien des aides de l'assurance maladie à une augmentation de la patientèle. Cette exigence pourrait comporter le risque de réduire davantage encore les temps de consultation pour les médecins exerçant en zone sous-dense. Interrogée sur ce point, la directrice de l'offre de soins de la caisse nationale d'assurance maladie a précisé que l'aide au recrutement d'assistants médicaux était associée à l'inscription « dans une démarche d'exercice coordonné » couvrant « aussi bien les maisons de santé pluriprofessionnelles que les équipes de soins primaires ou spécialisés, que des formes plus locales, qui pourraient être reconnues par les commissions paritaires qui associent l'assurance maladie et les médecins » 216 ( * ) , des dérogations étant néanmoins prévues pour les zones sous-denses.
Cependant, les conditions exigées pour accéder aux fonctions d'assistant médical paraissent excessivement lourdes et peuvent freiner le recrutement.
Outre les infirmiers, les aides-soignants, les auxiliaires de puériculture, peuvent seulement être recrutés les détenteurs du certificat de qualification professionnelle d'assistant médical, lui-même subordonné à des conditions de diplôme ou de qualification assez strictes 217 ( * ) . À défaut, il faut suivre dans un délai de trois ans après la prise de fonction une formation d'adaptation à l'emploi de 350 et 400 heures dont le contenu est dense 218 ( * ) .
Il conviendrait d'alléger le contenu de la formation et les conditions requises pour y accéder afin d'augmenter le vivier potentiel d'assistants médicaux.
Recommandation : alléger le contenu et les conditions requises pour accéder aux formations préparant à l'obtention du certificat de qualification professionnelle d'assistant médical.
b) Développer un recours aux infirmiers de pratique avancée encore extrêmement limité en soins de ville
La loi de modernisation du système de santé de 2016 a ouvert la possibilité d'exercer, pour les infirmiers diplômés d'État, en pratique avancée. Ces dispositions n'ont jusqu'à présent trouvé que peu d'application en soins de ville.
Si le nombre d'infirmiers en pratique avancée (IPA) demeure aujourd'hui assez faible, si bien que l'objectif de 5 000 IPA formés en 2024 paraît revoir être repoussé en 2026 ou 2027, la proportion de ceux qui exercent en ville est extrêmement réduite . L'IGAS, dans un récent rapport, souligne le manque de données fiables permettant de connaître précisément le nombre d'IPA en activité, mais évoque environ 140 IPA exerçant une activité libérale 219 ( * ) .
L'IGAS attribue ces résultats très décevants à plusieurs facteurs : certaines réticences provenant du corps médical, encore que « les médecins qui travaillent au quotidien avec des IPA se montrent globalement enthousiastes », un « modèle économique qui fait l'unanimité contre lui », « revoir la rémunération des IPA en libéral » constituant « un impératif de survie économique », une limitation à « l'accès direct à la population, la pose d'un diagnostic et la primo-prescription, ce qui limite fortement l'intervention en soins primaires », des obstacles pour acquérir une patientèle qui « rendent l'exercice IPA en libéral trop peu attractif » si bien que « de nombreux IPA libéraux envisagent d'ores et déjà de renoncer à leur exercice en tant que tel ». Comme l'indique l'IGAS, « c'est pourtant en ville que les IPA, destinés à assurer le suivi au long cours de patients atteints de maladies chroniques, ont le plus vocation à exister ».
L'IGAS déplore que la mise en oeuvre de la pratique avancée ne se soit pas davantage inspirée de la démarche Asalée (actions de santé libérale en équipe) initiée en 2004, par laquelle des infirmiers intervenant sous statut salarié d'une association sont chargées de consultations d'éducation thérapeutique et peuvent, par dérogation, prescrire des examens complémentaires, selon des protocoles prédéfinis dans le cadre du suivi de certains types de patients 220 ( * ) .
De fait, « la pratique avancée s'est écartée dans sa mise en oeuvre du projet initial d'étendre le périmètre d'intervention des infirmiers en soins primaires, pour se concentrer sur des actes majoritairement effectués à l'hôpital ou dans des établissements de soins ».
On ne peut que souscrire aux constats dressés par l'IGAS de souhaiter une étude rapide des propositions formulées afin de « débloquer » la pratique avancée en soins de ville.
Recommandation : repenser les modalités d'exercice infirmier en pratique avancée en soins de ville, en réévaluant le mode de rémunération des IPA libérales, les conditions de coordination avec le médecin, d'accès et de prescription et en renforçant la communication sur la pratique avancée auprès des professionnels de santé.
3. Diversifier les efforts pour renforcer l'offre de soins primaires dans les zones les moins dotées
L'encouragement à l'installation dans les zones de faible densité médicale a donné lieu à un grand nombre de dispositifs incitatifs de la part de l'État ou des collectivités territoriales. Certaines d'entre elles ont même créé et financé des structures de soins primaires. C'est le cas de la Saône-et-Loire dont le conseil départemental, avec des cofinancements des communes et intercommunalités, de l'ARS et de la caisse primaire d'assurance maladie, a ouvert cinq centres de santé disposant eux-mêmes d'antennes offrant une vingtaine de lieux de consultation où exercent plus de cinquante médecins généralistes salariés. D'autres départements se sont engagés dans une démarche analogue.
S'agissant des dispositifs nationaux, le contrat d'engagement de service public (CESP) 221 ( * ) s'adresse aux étudiants en médecine qui s'engagent à exercer en zone sous-dense pour une durée équivalente à celle de versement de l'allocation reçue et le contrat de début d'exercice créé par la loi de financement de la sécurité sociale pour 2020 222 ( * ) a remplacé quatre types de contrats de praticien territorial 223 ( * ) . Ouvert aux internes ou non thésés autorisés à exercer comme remplaçant et aux médecins libéraux installés depuis moins d'un an en zone sous-dense, il offre une rémunération complémentaire et un accompagnement à l'installation en contrepartie d'un engagement à exercer ou assurer une activité de remplacement dans des territoires caractérisés par une offre médicale insuffisante ou des difficultés d'accès aux soins, à respecter les tarifs opposables et à s'inscrire dans les deux ans suivant la signature du contrat dans un exercice coordonné.
Si le CESP n'a rencontré qu'un succès modeste, le contrat de début d'exercice est trop récent , n'ayant véritablement été lancé qu'en février 2021, pour que l'on puisse évaluer si ses résultats sont plus tangibles que les dispositifs qu'il a remplacés. Il semble toutefois bénéficier d'un soutien certain de la part des syndicats de médecins, le docteur Mathilde Renker, présidente de l'intersyndicale des internes de médecine générale (ISNAR-IMG) ayant estimé qu'il devait « être développé et proposé le plus largement possible aux jeunes générations » 224 ( * ) .
Les expériences internationales sur la répartition territoriale des médecins montrent qu'aucun pays ne leur impose durablement l'installation 225 ( * ) . Elles révèlent que, sans accompagnement, une obligation temporaire d'installation ne donne pas lieu, dans la plupart des cas, à une installation durable . Dès lors, une atteinte à la liberté d'installation ne paraît pas la plus efficace pour favoriser l'implantation des futurs médecins dans les zones sous-denses.
Au-delà des incitations financières, c'est surtout le mode d'exercice en médecine générale qu'il faut encourager.
Le développement des modes d'exercice regroupé ou coordonné, qu'il s'agisse des équipes de soins primaires ou des maisons de santé pluriprofessionnelles, plus attractif pour les jeunes médecins que l'exercice isolé, y contribue.
L'orientation vers la médecine générale peut également être favorisée par le développement des stages en milieu ambulatoire durant les études.
Le stage de médecine générale en deuxième cycle est obligatoire depuis 1997 226 ( * ) , mais se heurte au manque de formateurs et de terrains de stage : en 2015, seuls 61,4 % des étudiants de diplôme de formation approfondie en sciences médicales ont pu prétendre à un stage ambulatoire et seules neuf facultés sur 35 proposaient un stage à tous leurs étudiants 227 ( * ) . Il serait souhaitable de confier aux ARS une mission d'évaluation des terrains de stage disponibles dans la région et de sensibilisation auprès des médecins généralistes.
Par ailleurs, à l'initiative du Sénat, les stages ambulatoires en soins primaires et en autonomie supervisée (Saspas) ont été rendus obligatoires en dernière année de troisième cycle des études de médecine générale 228 ( * ) et doivent être réalisés en priorité dans les zones caractérisées par une offre de soins insuffisante ou par des difficultés dans l'accès aux soins.
Ces stages sont l'occasion pour les étudiants de mieux appréhender la pratique de la médecine générale, de se former à la gestion de cabinet et ainsi d'envisager plus facilement une installation, dans le cadre d'un exercice regroupé.
Enfin, le renforcement de la formation en spécialité de médecine générale , aujourd'hui effectuée sur trois ans contre quatre à six ans pour les autres spécialités, est un objectif assez largement partagé, compte tenu des nombreuses compétences qu'exige la discipline. Il passerait par l'instauration d'une quatrième année d'internat exercée en activité ambulatoire en en autonomie supervisée sous le statut de « docteur junior » déjà prévu pour les autres spécialités 229 ( * ) .
La commission d'enquête estime que cette quatrième année permettrait une meilleure préparation à l'exercice de la médecine générale. Elle pourrait s'effectuer en priorité dans les zones sous-dotées, de préférence dans les structures d'exercice regroupé, à condition toutefois de veiller à la qualité de l'encadrement, avec des modalités spécifiques d'accompagnement en matière de rémunération et de logement.
Recommandation : développer les stages de médecine générale en milieu ambulatoire et renforcer la formation en médecine générale par une quatrième année d'internat exercée en activité ambulatoire et en autonomie supervisée sous le statut de « docteur junior », en priorité en zone sous-dotée avec des modalités d'encadrement et d'accompagnement adaptées.
B. RENFORCER LA PRISE EN CHARGE DES SOINS NON PROGRAMMÉS PAR LA MÉDECINE DE VILLE POUR PRÉVENIR LA SATURATION DES SERVICES D'URGENCE
Le nombre de passages aux services des urgences des établissements hospitaliers s'est accru de 25 % au cours des dix dernières années.
La crise des urgences n'est pas seulement interne à l'hôpital, mais doit être replacée dans le contexte plus large de la prise en charge des soins non programmés. Comme l'a rappelé le docteur Claude Leicher, président de la Fédération nationale des communautés professionnelles territoriales de santé : « aujourd'hui, l'hôpital sert de vase d'expansion pour toutes les demandes qui soit sont vues comme urgentes, soit n'ont pas obtenu une autre réponse » 230 ( * ) .
Selon la Cour des comptes 231 ( * ) , « en se fondant sur la classification clinique des malades aux urgences (CCMU), renseignée en France par l'urgentiste après la prise en charge du patient, il est permis d'estimer, de manière sommaire, que les 10 à 20 % des patients n'ayant besoin d'aucun acte complémentaire d'imagerie ou biologie médicale (CCMU 1) auraient pu donner lieu à une prise en charge en ville en médecine générale ».
A contrario , une telle prise en charge paraît exclue pour les patients classés en CCMU 3 (instables médicalement), et 4 et 5 (mise en jeu du pronostic vital et réalisation de gestes de réanimation). « La catégorie intermédiaire, la plus nombreuse (60 à 70 % des passages), est constituée par les patients CCMU 2, dont l'état est stable, mais qui ont besoin d'examens complémentaires et ne pourraient être pris en charge en dehors de l'hôpital qu'à condition d'avoir accès à des plages de consultation et d'examens complémentaires non programmés ou à des structures pratiquant la petite traumatologie. »
La Cour des comptes estime ainsi « qu' environ un patient sur cinq qui recourt aux services d'urgence des établissements de santé aurait pu, sinon dû, être pris en charge par un médecin de ville » 232 ( * ) .
Dans un précédent rapport, elle avait estimé que « les insuffisances de l'offre de ville se lisent, directement et indirectement, dans deux catégories de motifs invoqués par les personnes interrogées : pour deux patients sur dix la motivation tient à l'impossibilité de faire appel au recours habituel (absence du médecin traitant ou impossibilité d'un rendez-vous rapide pour des examens complémentaires) ; d'autre part, l'accessibilité qu'offrent les services d'urgence est mise en avant dans six cas sur dix (besoin que le problème de santé soit réglé rapidement, possibilité de réaliser des examens complémentaires ou de consulter un spécialiste) » 233 ( * ) .
Une partie de ce report peut s'expliquer par la fin de l'obligation de la permanence des soins ambulatoires au début des années 2000, mais il est également lié aux difficultés de la médecine générale, en journée et hors des horaires de la permanence des soins, à satisfaire l'ensemble des besoins de soins non programmées, même si elle continue à en prendre en charge une grande majorité.
1. Une prise en charge des soins programmés en journée qui peut être encore renforcée
Les syndicats de médecins libéraux rappellent que la médecine de ville prend en charge la majorité des soins non programmés : la plupart des médecins libéraux réservent dans leur journée des plages pour les soins non programmés. Le docteur Claude Leicher a ainsi témoigné devant la commission d'enquête : « nous faisons en sorte de ne pas remplir entièrement notre carnet de rendez-vous pour nous donner de la souplesse et pouvoir accueillir des patients au dernier moment » 234 ( * ) .
La prise en charge des soins non programmés fait partie des obligations prévues dans les conventions entre l'assurance maladie et les structures d'exercice coordonné .
L'accord conventionnel interprofessionnel (ACI) relatif aux structures de santé pluriprofessionnelles de 2017 impose ainsi que l'indicateur socle « horaires d'ouverture et soins non programmés » soit respecté par les partenaires. L'article 3.1 définit les prérequis de cet indicateur : la structure doit être ouverte de 8 heures à 20 heures en semaine, et le samedi matin de 8 heures à 12 heures. En outre, cet article prévoit que « Les professionnels de santé de la structure s'organisent pour recevoir chaque jour ouvré les patients ayant besoin de soins non programmés . »
L'amélioration de la prise en charge des soins non programmés en ville fait également partie des missions obligatoires (socles) des communautés professionnelles territoriales de santé (CPTS) adhérentes à l'accord conventionnel interprofessionnel de 2019 en faveur du développement de l'exercice coordonné et du déploiement des communautés professionnelles territoriales de santé. L'article 5.1.1 de l'accord dispose que « pour répondre aux besoins de soins non programmés de la population, l'organisation coordonnée pluri-professionnelle mise en place au niveau d'une communauté professionnelle apparait particulièrement adaptée. Elle doit pouvoir proposer une organisation visant à permettre la prise en charge le jour même ou dans les 24 heures de la demande d'un patient du territoire en situation d'urgence non vitale . »
La convention prévoit la possibilité de mettre en place un dispositif de compensation financière en cas de pertes d'activités liées à l'organisation de soins non programmés , ainsi qu'un dispositif de traitement et d'orientation des demandes de soins non programmés. Ce dernier doit comprendre au moins une orientation téléphonique par un « personnel formé pour apprécier si la demande relève bien des soins non programmés ».
Les représentants des médecins libéraux estiment que les mesures qui accompagnent l'ACI CPTS sur les soins non programmés sont difficilement lisibles et peu opérantes. Dans une contribution écrite, la Fédération des Médecins de France qualifie ainsi ces mesures de trop « formelles » et « chronophages ».
2. La revalorisation nécessaire de la visite à domicile
L'importance de la visite à domicile a été soulignée au cours des travaux de la commission d'enquête. Pour le docteur Serge Smadja, secrétaire général de SOS Médecins France et président de SOS Médecins Paris : « la visite à domicile demeure la principale réponse aux demandes de soins ». De même, le docteur Olivier Richard, chef de service du SAMU des Yvelines, a souligné que : « les visites à domicile sont essentielles : il faut absolument réinsuffler aux jeunes médecins l'envie de les faire . »
Les visites à domicile sont d'abord une nécessité pour une partie de soins non programmés, puisque pour un grand nombre de pathologies urgentes ou invalidantes, le patient est dans l'incapacité de se déplacer. Elles permettent d'avoir un aperçu d'ensemble de l'état de santé du patient, en prenant en compte son environnement social et familial, et elles ont un rôle majeur dans la prévention. Elles sont également particulièrement adaptées pour certaines catégories de patients, comme les personnes âgées polypathologiques, dont la prise en charge par les services d'urgence est difficile. Elles favorisent enfin le virage ambulatoire. Les visites à domicile représentent environ 12 % du travail des médecins.
Cependant, le nombre de visite à domicile a été divisé par trois en 20 ans : 71 440 000 visites à domicile recensées en 1997, 24 443 000 seulement en 2016 235 ( * ) .
Deux raisons principales ont été avancées. La première est que la formation des étudiants à ce mode de prise en charge est insuffisante . Le docteur Serge Smadja a ainsi déclaré devant la commission d'enquête que « l'on ne forme pas assez les étudiants pour cette prise en charge spécifique ».
La seconde concerne la tarification . En journée, la tarification des visites à domicile est de 35 euros, contre 25 euros pour une consultation en cabinet. Le soir et en week-end, la différence entre visite à domicile et une consultation dans une maison médicale de garde est de 3,50 euros. Or, le déplacement peut parfois doubler, voire davantage, le temps requis pour la consultation.
La Caisse nationale d'assurance maladie a prévu, dans l'avenant n° 9 à la convention médicale, un doublement du tarif de la visite à domicile auprès des patients de plus de 80 ans en affection de longue durée, mais il est réservé aux médecins traitants, dans la limite de quatre visites par an. Cette revalorisation des tarifs n'a donc pas d'impact significatif sur la prise en charge des soins non programmés.
Il est pertinent dès lors de revaloriser l'ensemble des visites à domicile, pour tenir compte de la contrainte du trajet.
Recommandation : revaloriser le tarif des visites à domicile.
3. Le service d'accès aux soins : un outil prometteur, mais qui doit faire l'objet d'évaluations précises avant d'envisager sa généralisation
Le service d'accès aux soins (SAS), proposé en 2019 dans le cadre du Pacte de refondation des urgences, a été codifié par l'article 28 de la loi Rist du 26 avril 2021. Depuis le 1 er janvier 2021, il fait l'objet d'une expérimentation à déploiement progressif dans 22 sites pilotes ayant vocation à couvrir plus de 40 % de la population. En mars 2022, la majorité des expérimentations étaient lancée d'après la DGOS.
L'objectif du SAS est de favoriser la coopération entre la médecine de ville et les services d'urgences pour le traitement des soins non programmés. L'article L. 6311-3 du code de la santé publique définit ainsi la mission du SAS : « Le service d'accès aux soins a pour objet d'évaluer le besoin en santé de toute personne qui le sollicite, de délivrer à celle-ci les conseils adaptés et de faire assurer les soins appropriés à son état. » L'article précise que le SAS « assure une régulation médicale commune pour l'accès aux soins, qui associe le service d'aide médicale urgente mentionné à l'article à l'article L. 6311-2, et une régulation de médecine ambulatoire ».
Le dispositif se présente comme une plateforme permettant aux personnes d'accéder à toute heure de la journée à un professionnel de santé, qui peut notamment l'orienter vers une consultation sans rendez-vous en médecine de ville ou vers un service d'urgence. Les places sont dans un premier temps réservées pour les consultations de médecine générale, et il est prévu que le SAS s'ouvre dans un second temps vers les spécialités. L'un des intérêts du SAS est qu'il facilite la recherche de plages de rendez-vous.
Le SAS a été identifié par plusieurs personnes auditionnées comme un progrès dans l'articulation de la médecine de ville et de l'hôpital . Le docteur Olivier Richard a ainsi déclaré devant la commission d'enquête que « le SAS est d'abord, pour nous, une amélioration de la réponse pour les soins non programmés. Jusqu'à présent, les patients dont l'état n'était pas grave avaient simplement une consultation par téléphone avec un médecin de ville : en journée, les cabinets n'étaient pas accessibles. » 236 ( * ) De même, le professeur Louis Soulat a affirmé : « Je suis intimement convaincu que l'expérimentation du service d'accès aux soins (SAS) est la priorité. » 237 ( * )
Enfin, le syndicat MG France a estimé, dans une contribution écrite, que « ce service est indispensable dans un système de santé moderne et organisé ».
La commission d'enquête est favorable au SAS dans son principe , mais elle insiste sur la nécessité de rester vigilant au sujet des conditions de son déploiement , et à celui de la participation de la médecine de ville. Le dispositif connaît en effet plusieurs limites à l'heure actuelle.
Le premier risque est que le SAS se substitue aux autres modalités de prise en charge, dont le suivi par le médecin généraliste . Le SAS ne doit pas conduire à des phénomènes de « surconsommation des soins ».
Deuxièmement, le dispositif n'apparaît pas à l'heure actuelle assez incitatif pour la médecine de ville . La participation à la régulation, à environ 90 euros de l'heure à partir d'avril 2022, peut paraître insuffisamment rémunérée pour renoncer à l'exercice en cabinet. En outre, les modalités de rémunération des médecins qui y participent sont complexes.
Le nombre de régulateurs est encore trop faible, d'après le syndicat MG France. La délocalisation de la régulation des appels hors des centres 15 pourrait pallier cette difficulté, mais elle ne paraît pas à l'heure actuelle être mise en oeuvre.
Enfin, le coût du SAS est pour l'instant difficile à appréhender . L'annexe 7 de la LFSS pour 2022 évoque un montant total de 350 millions d'euros consacrés à la compensation de « l'amélioration de l'accès aux soins non programmés », mais il recouvre un champ plus large que le seul SAS. Il importera donc de précisément évaluer le coût réel du dispositif au regard des bénéfices constatés, notamment au niveau des passages aux services des urgences.
Recommandation : avant sa généralisation, évaluer les effets du SAS sur l'allègement des services d'urgence et les conditions d'implication des professionnel libéraux dans la régulation.
En outre, le SAS ne doit pas conduire à nuire aux initiatives prises par les médecins libéraux et même par certains services hospitaliers sur le terrain. Le SAS doit être un facilitateur de l'accès aux soins, et non pas une solution unique qui s'appliquerait de manière uniforme sur le territoire, quels que soient leurs besoins et leurs propres solutions d'organisation des soins non programmés.
On peut citer l'ouverture de centres de soins non programmés en Vendée, encore récemment le 1 er mars 2022 aux Sables-d'Olonne, à l'initiative des CPTS de Vendée, en concertation avec les élus locaux du département.
L'Union régionale des médecins libéraux de Normandie, dans le cadre de la coordination des soins non programmés avec les acteurs de santé du territoire, a mis en place le « Médicobus », cabinet médical mobile qui se déplace dans plusieurs communes de l'Orne-Est tout au long de la semaine. Ce territoire a été choisi car 20 % des assurés sociaux n'y disposent pas de médecin traitant.
La délégation de la commission d'enquête qui s'est rendue au centre hospitalier de Valenciennes a également pris connaissance du projet de « pôle ville-hôpital » mené par la CPTS du Grand Valenciennes. Ce pôle sera installé dans un bâtiment procuré par l'hôpital, l'ancien hospice « Les Chartiers », et il sera cogéré par l'hôpital et la CPTS.
Projet de pôle « ville-hôpital » de la CPTS du Grand Valenciennes
Le pôle aura vocation à accueillir des cabinets de généralistes, de spécialistes, des infirmiers de pratiques avancés et des masseurs-kinésithérapeutes. Les médecins y exerceront en libéral, en salariat (praticien hospitalier) ou en statut mixte libéral/ praticien hospitalier.
Le but du pôle de pouvoir répondre aux « petites urgences », comme la traumatologie courante. Le pôle reposera sur une logique de couverture territoriale, et non plus de patientèle, afin de répondre au mieux aux besoins de soins programmés, et d'assurer la prise en charge des patients au sein de parcours de soins mixtes. Il aura également vocation à organiser des visites à domicile par des infirmiers en s'appuyant sur la télé-expertise.
Recommandation : s'assurer que le SAS ne se substitue pas aux initiatives locales, mais en revanche permettre que celles-ci puissent bénéficier des apports et des outils du SAS.
4. Une couverture territoriale de la permanence des soins ambulatoires qui peut être renforcée
La permanence des soins ambulatoires (PDSA) reste un dispositif clé de la prise en charge des soins non programmés. Son renforcement est indispensable pour permettre un désengorgement des services d'urgence.
Fonctionnement de la permanence des soins ambulatoire
La PDSA vise à répondre aux besoins de soins non programmés des patients durant les heures de fermeture des cabinets médicaux, c'est-à-dire de 20 heures à 8 heures durant la semaine, et du samedi midi au lundi 8 heures.
Depuis le décret du 15 septembre 2003, la permanence des soins ambulatoires n'est plus une obligation pour les médecins libéraux, mais elle est affirmée comme une exigence déontologique. L'article R. 4127-77 du code de la santé publique dispose ainsi qu' « il est du devoir du médecin de participer à la permanence des soins dans le cadre des lois et des règlements qui l'organisent ».
L'accès à une consultation de médecine générale aux horaires de PDSA est soumis à une régulation médicale téléphonique préalable. Celle-ci est assurée par des médecins régulateurs libéraux installés dans les centres de réception et de régulation des appels des SAMU.
Depuis 2010, l'organisation de la PDSA relève des agences régionales de santé. Elles accomplissent cette mission en lien avec les représentants des médecins, l'ordre des médecins, et elle sollicite l'avis du Préfet de département. Un cahier des charges formalise l'organisation de la PDSA.
En cas de manque de médecins volontaires, le directeur général de l'agence régionale de santé a la possibilité de proposer au préfet de réquisitionner des médecins.
En 2020, 2 570 médecins libéraux installés participaient à la régulation médicale , ce qui représente une hausse de 6 % par rapport à 2019. Parmi l'ensemble des médecins généralistes libéraux, 5,3 % ont participé à la PDSA, contre 4,9 % en 2019. 568 médecins retraités, salariés et remplaçants, y participent également. Cette hausse des effectifs s'explique en partie par la crise sanitaire, qui a conduit certains départements à un élargissement des plages horaires de régulation, et il sera nécessaire d'observer les chiffres des prochaines années pour voir si elle se confirme.
La rémunération de la participation à la régulation médicale en horaires de PDSA se fait par des forfaits d'astreinte. Leur montants sont déterminés par les ARS, sachant qu'ils ne peuvent pas être inférieurs à 70 euros par heure de régulation.
On comptait 25 020 médecins effecteurs participant à la PDSA sur 63 686 médecins pouvant y participer, ce qui représente un taux de volontariat de 39,3 % . Le taux de participation a augmenté légèrement (+ 0,5 %) depuis 2019 et peut être considéré comme relativement élevé, sachant que la PDSA n'est plus une obligation depuis 2003.
Néanmoins, comme le relève l'enquête conduite par le Conseil national de l'ordre des médecins sur « L'état des lieux de la permanence des soins ambulatoires en médecine générale au 31 décembre 2020 », le taux de participation ne renseigne pas à lui seul sur le bon fonctionnement de la PDSA . Les territoires où l'organisation de la PDSA est fortement structurée peuvent assurer une permanence efficace malgré un taux de participation plus faible, et inversement. Ainsi, dans les départements de Charente et de Dordogne, des réquisitions préfectorales ont eu lieu de manière récurrente en 2020, malgré une participation de plus de 70 %. Il est donc nécessaire d'examiner la couverture territoriale de la PDSA.
Les « zones blanches » désignent les territoires où, faute de ligne de garde prévue par le cahier des charges, l'effection est assurée par les services de l'aide médicale urgente (AMU). En 2020, seuls 3 % des territoires sont considérés comme des zones blanches pour les week-ends et les jours fériés . En revanche, en nuit profonde la proportion de territoires en zone blanche s'élève à 73 % .
Organisation de l'effection selon le créneau horaire en 2020
|
Territoires où l'effection est assurée par des médecins de la PDSA et taux de couverture |
Territoires où l'effection est assurée par les services de l'AMU (« zones blanches ») |
Département où il existe des « zones blanches » |
||||
|
Week-ends et jours fériés |
1444 |
97 % |
40 |
3 % |
18 |
18 % |
|
Soirées (20 h-24 h) |
1316 |
89 % |
158 |
11 % |
39 |
39 % |
|
Nuits profondes (24 h-8 h) |
391 |
27 % |
1083 |
73 % |
88 |
88 % |
Source : Enquête du Conseil national de l'ordre des médecins sur « L'état des lieux de la permanence des soins ambulatoires en médecine générale au 31 décembre 2020 »
Une légère amélioration du taux de couverture de la PDSA est observable depuis 2019 . Le taux de département où il existe des zones blanches en soirées est passé de 42 % à 39 % en 2020, et le nombre de territoires en zone blanche en soirées est passé de 181 à 158.
Cependant, l'enquête du Conseil national de l'ordre des médecins avance qu'une majorité de médecins généraliste redoute une diminution de l'effection assurée par la PDSA dans les années à venir : « 67 % d'entre eux déclarent craindre un désengagement à venir des médecins volontaires en soirées sur un ou plusieurs territoires de PDSA (c'est 1 % de plus qu'en 2019). Pour certains départements c'est déjà une réalité, comme dans l'Orne où plus aucun territoire de PDSA n'est couvert sur ce créneau, ou encore dans les départements d'Eure-et-Loir, du Calvados et de l'Oise où c'est le cas pour moins de 15 % des territoires . »
Parmi les explications retenues par l'enquête se trouvent facteurs qui ont été déjà identifiés en amont du rapport : la désertification médicale, les départs à la retraite non remplacés, et plus généralement la surcharge de travail des médecins généralistes. L'enquête cite également : « le manque de moyens et une reconnaissance financière jugée insuffisante par les médecins de garde comme c'est notamment le cas pour les départements des Deux-Sèvres, de la Seine-Maritime ou de la Côte-d'Or ».
Pour faciliter l'exercice de la PDSA , ont été mis en place au cours des dernières années des « lieux d'effection fixe » où les patients peuvent se rendre pendant les horaires de PDSA. Ces lieux sont de nature variés : ils peuvent être des centres gérés par des associations, des centres d'accueil et de permanence des soins, ou des maisons médicales de garde (MMG) . Ces dernières sont des structures de garde pour les médecins libéraux.
Le Pacte de refondation des urgences prévoyait la création de MMG à proximité des principaux services d'urgence : « les ARS devront s'assurer de la présence d'une MMG à proximité directe de tous les services d'urgence les plus importants - c'est-à-dire ceux totalisant plus de 50 000 passages par an - ce qui permettra d'accueillir à toute heure les patients réorientés vers le libéral . » L'objectif était de 50 maisons médicales de garde supplémentaires financées pour la fin 2019 et créées en 2020, pour un coût de 10 millions d'euros. Au 31 décembre 2020, la moitié des MMG prévues étaient effectivement créées.
Il est essentiel que les MMG soient à proximité d'un établissement hospitalier . Cette proximité permet un transfert vers les services d'urgence hospitalier lorsque celui-ci est nécessaire, et elle permet aux MMG de disposer des moyens techniques pour répondre aux besoins de soins non programmés . En effet, peu de MMG disposent aujourd'hui d'un accès à un plateau technique minimum, qui comprendrait notamment un laboratoire de biologie ainsi que des équipements d'imagerie médicale.
Recommandation : poursuivre le développement des maisons médicales de garde à proximité des services d'urgence.
Le développement des MMG ne sera pas toutefois suffisant pour renforcer la couverture territoriale de la PDSA . Elles restent en effet dépendante du degré de participation des médecins du territoire. Le docteur Jean-Yves Grall, président du collège des directeurs généraux d'agences régionales de santé, l'a expliqué ainsi devant la commission d'enquête : « Les maisons médicales de garde constituent indiscutablement un modèle qui fonctionne, mais il repose toujours sur la disponibilité de médecins volontaires aux heures d'ouverture, ce volontariat étant hétérogène sur le territoire. Je n'ai donc pas de solution particulière à vous indiquer, si ce n'est qu'il reste à disposer d'effecteurs, une fois les possibilités d'intervention structurées . »
La commission d'enquête considère pour autant que le rétablissement de l'obligation de participer à la PDSA pour renforcer l'offre de soins non programmés n'est ni possible ni souhaitable. Dans le contexte démographique actuel, ajouter des contraintes supplémentaires accentuerait la surcharge de travail des médecins généralistes, et aurait un effet désincitatif pour les étudiants en santé réfléchissant à s'engager dans la médecine générale. Une telle mesure aggraverait la baisse du nombre de médecins généralistes, et par extension, l'offre de soins non programmés.
Il faut donc privilégier l'incitation. L'arrêté du 4 janvier 2020 a ainsi revalorisé les forfaits de la permanence des soins ambulatoires d'environ 20 %. Il sera nécessaire d'évaluer l'impact de cette revalorisation sur la participation à la PDSA, et envisager de la poursuivre si elle ne s'avérait pas suffisante pour renforcer la participation.
Recommandation : évaluer l'effet incitatif de la revalorisation de la PDSA, et poursuivre la revalorisation de manière ciblée sur les zones en tension.
Devant la commission d'enquête, le directeur général de la CNAM a suggéré que les infirmiers puissent concourir à la PDSA : « il s'agirait que les médecins libéraux ne soient pas les seuls à se déclarer disponibles pour être acteurs de cette permanence des soins, mais aussi les équipes de soins et les infirmiers » 238 ( * ) . Elle implique notamment des réflexions complexes sur le champ de la prise en charge par les infirmiers, sur la rémunération ainsi que sur les délégations et les responsables. Pour cette raison, il est préférable qu'une telle inclusion des infirmiers dans la PDSA soit d'abord expérimentée sur un nombre restreint de territoires.
D'après l'article R. 6315 du code de la santé publique, les horaires ne PDSA ne couvrent pas le samedi matin. Revendication forte des conseils départementaux et des organisations syndicales de médecins libéraux, l'intégration de ce créneau dans la PDSA progresse, mais davantage pour la régulation que l'effection. La régulation des soins le samedi matin est ainsi intégrée à la PDSA dans 47 départements, contre 37 en 2019. En revanche, sur les 47 départements où elle est présente, l'effection n'est pratiquée dans le cadre de la PDSA que pour 7.
Selon l'enquête de l'Ordre, 65 % des conseils départementaux sont favorables à l'extension au samedi matin, 5 % seulement lui étant défavorables. Cette revendication provient notamment du constat, relevé dans l'enquête, que de moins en moins de cabinets médicaux sont ouverts le samedi matin. L'intégration du samedi matin permettrait aussi d'éviter une surcharge des créneaux du samedi après-midi, voire du samedi soir.
L'enquête relève que les conseils départementaux qui se sont déclarés défavorables à l'extension au samedi matin l'ont justifié en raison de « la difficulté à trouver des médecins volontaires pour assurer la PDSA ». Il sera nécessaire d'évaluer si cette difficulté est confirmée, et le cas échant, de réfléchir sur des mécanismes d'incitation pour assurer le créneau du samedi matin.
Recommandation : expérimenter l'inclusion des infirmiers et intégrer le samedi matin dans les horaires de PDSA.
Enfin, la PDSA souffre de « non-recours », au sens où même dans les territoires où elle fonctionne, les patients ne connaissent pas toujours son existence. Il arrive fréquemment que la fin de l'obligation de participation à la PDSA au début des années 2000 soit prise pour la « fin » de la PDSA dans son ensemble, ce qui n'est pas le cas. Pour cette raison, il est utile de renforcer la communication sur la PDSA.
Recommandation : accentuer l'information de la population sur l'existence et les modalités de la PDSA.
5. Une articulation du SAS et de la PDSA qui doit être différenciée selon les territoires
La création du SAS peut comporter un risque de doublonnage avec la PDSA qui conduirait à ce que les deux dispositifs se retrouvent affaiblis. Pour éviter ce risque, la PDSA doit pouvoir accéder aux nouveaux services et outils développés dans le cadre du SAS.
Le SAS permet ainsi au régulateur de la PDSA d'accéder à des plages horaires en journée, et de proposer immédiatement un rendez-vous. Le fait d'avoir un rendez-vous en journée pour le lendemain peut être rassurant pour le patient, qui sera alors dissuadé de se rendre aux urgences. Le dispositif est particulièrement utile en zone blanche, où les effecteurs n'assurent pas la régulation. Le SAS est utile également dans le cadre de la PDSA pour le suivi des données. Le SAS doit en effet être accompagné de nouveaux outils pour la transmission des données médicales, qui peuvent être utilement à profit par la PDSA. Enfin, le SAS peut permettre d'étendre la régulation de la PDSA.
L'articulation entre le SAS et la PDSA doit également s'adapter à la façon dont est structurée la PDSA sur les territoires . De fait, les relations entre le SAS et la PDSA sont diverses selon les différents projets pilotes du SAS.
Dans certains cas, la régulation du SAS est indépendante de la PDSA et de l'AMU. Un numéro dédié est donc créé pour le SAS. Cette organisation présente le défaut d'être complexe pour le patient, qui ne saura pas nécessairement quel numéro appeler. Dans la majorité des projets, les numéros préexistants sont conservés, et des interconnexions sont mises en oeuvre.
Dans d'autres projets, la régulation du SAS est considérée comme une partie diurne, qui vient s'ajouter à la régulation préexistante de la PDSA. Cette forme d'organisation a le mérite d'utiliser le SAS pour couvrir des champs qui ne sont pas concernés par la PDSA, ce qui évite les doublons, mais elle peut conduire à ne pas pleinement utiliser les apports et les outils du SAS pour la PDSA.
Il est difficile de déterminer a priori le mode d'articulation entre le SAS et la PDSA qui serait le plus efficace. Il dépend en effet de nombreux facteurs, dont la structuration des CPTS et les habitudes de coopérations entre les services. Pour cette raison, il est important de garder une certaine souplesse d'organisation selon les territoires . Pour autant, l'évaluation du SAS apportera des informations utiles sur l'articulation entre le SAS et la PDSA.
6. Une activité multi-sites des urgentistes qui doit être favorisée pour une meilleure prise en charge des soins urgents
Parmi les soins non programmés, les soins urgents gardent une forte spécificité , en raison des moyens techniques qu'ils réclament, ainsi que des fortes contraintes qui pèsent sur les services d'urgence.
La question du maintien des petits services d'urgence en nuit profonde a été évoquée à plusieurs reprises dans les auditions. Le professeur Soulat a ainsi déclaré devant la commission d'enquête que : « il faut s'interroger sur le nombre de services d'urgence qui seront ouverts en permanence. C'est l'objet de la réforme du régime des autorisations. Peut-être faudrait-il organiser les soins d'urgence de proximité en maintenant en priorité les SMUR . Deux lignes de garde ne se justifient pas pour une activité limitée. » 239 ( * ) Cette fermeture partielle serait accompagnée d'une rotation des praticiens sur les sites : « Il faut que les urgentistes tournent sur les sites, en priorisant les choses . » La raison sous-jacente est que ces fermetures partielles doivent permettre de garder un bon niveau technicité dans les services restants. Les urgences « critiques » demeureraient prises en charge par les SMUR, qui pourraient même être renforcés.
Cette idée est toutefois difficile à mettre en oeuvre. Elle pourrait en effet accentuer la « désertification médicale » de certains secteurs . En outre, il est important de maintenir des services d'urgence de proximité, même s'ils ne disposent pas nécessairement de toutes les compétences techniques, notamment pour les patients dont l'état médical est instable, sans que leur pronostic vital ne soit engagé. France Assos Santé a ainsi relevé devant la commission d'enquête que sont mal connues « les pertes de chances dues à l'éloignement des centres de soins urgence/hôpital dans certaines zones géographiques, car nous sommes confrontés à leur absence d'évaluation » 240 ( * ) .
Il est intéressant cependant de favoriser l'activité des urgentistes sur plusieurs sites. Le développement de ce mode d'organisation permettrait de mieux répartir les présences et les compétences techniques sur les différents sites en fonction de l'activité.
Les urgences de Gap, d'après les éléments fournis par la directrice du centre hospitalier Alpes du Sud Gap-Sisteron, ont mis en place une organisation de ce type. Elles sont fédérées avec celles d'Embrun et de Sisteron, et l'exercice des praticiens est partagé sur l'ensemble des sites, ce qui a permis de pourvoir l'ensemble des postes.
Les urgences de Gap ont également identifié des médecins correspondants du SAMU sur les zones les plus éloignés des urgences, ce qui a donné de bons résultats : les praticiens qui sont en cabinet, et qui peuvent être mobilisés par le SAMU, se rendent sur place jusqu'à l'arrivée du SAMU. Ils ne sont sollicités que lorsque le SAMU le juge nécessaire, et ils sont équipés par le SAMU d'un sac de première urgence.
Le territoire d'Alpes du Sud Gap-Sisteron a également expérimenté à l'été 2021 un « SMUR saisonnier », qui comprend un véhicule de pompier, un infirmier sapeur-pompier (SDIS) et un praticien hospitalier.
Recommandation : favoriser l'activité multi-sites des urgentistes et développer, dans les zones les plus éloignées des services d'urgence, l'expérimentation de médecins correspondants du SAMU.
C. FLUIDIFIER LE PARCOURS DU PATIENT À L'HÔPITAL ET POURSUIVRE LE DÉVELOPPEMENT DES ALTERNATIVES À L'HOSPITALISATION COMPLÈTE
S'il est indispensable de mieux répondre aux besoins de santé en amont de l'hôpital, tout indique que la pression sur celui-ci va demeurer forte, tant aux services des urgences, qu'en aval de ceux-ci. C'est sur l'ensemble de ce parcours qu'il faut alléger la charge pesant sur l'hôpital, pour améliorer les conditions de travail des soignants, mais surtout pour assurer une meilleure qualité de prise en charge pour les patients.
1. Améliorer la prise en charge aux urgences et l'orientation vers les services d'aval
Si elle peut paraître trop caricaturale pour caractériser la situation de tous les services des urgences, l'image du patient attendant dans un couloir sur un brancard, faute de lit pour l'accueillir, ou pire, sur une chaise, faute de brancard, comporte néanmoins une part de réalité comme l'ont montré les témoignages recueillis par la commission d'enquête lors de l'audition des chefs de service des urgences 241 ( * ) .
Il faut rappeler que le nombre de passages aux urgences est en hausse quasi-constante depuis 1996. On comptait alors 10,1 millions de passages, contre 21,2 millions en 2019, soit une augmentation moyenne de 3,3 % par an, avec une croissance plus modérée, de 1,5 % par an, entre 2016 et 2019.
Évolution du nombre de passages annuels aux urgences depuis 1996
Source : Drees, Les établissements de santé, 2021
NB : le SSA est le service de santé des armées
Les moyens humains et matériels des services n'ont pas augmenté dans les mêmes proportions, d'où un phénomène d'intensification du travail et d'engorgement des services. Dans son rapport annuel de 2019 précité, la Cour des comptes relevait « un sous-effectif médical générateur de tension dans un nombre croissant d'établissements », une profonde modification des modes d'exercice, avec plus des trois-quarts des médecins travaillant à temps partiel, des « difficultés de recrutement de personnels médicaux », « une hausse exponentielle du recours à l'intérim », « un besoin supplémentaire d'ETP d'urgentistes de l'ordre de 20 % ».
Une augmentation capacitaire et des mesures d'attractivité de nature à pourvoir les recrutements correspondants sont indispensables.
En termes d'organisation, il est parfois estimé que le mode de financement forfaitaire des urgences peut induire un effet pervers conduisant à accepter des patients qui ne sont pas de leur ressort. La loi de financement de la sécurité sociale pour 2019 a prévu l'expérimentation d'un forfait visant à encourager, lorsqu'elle est envisageable, la réorientation du patient vers une consultation de ville (praticien, maison de santé, maison médicale de garde) à une date compatible avec son état de santé. L'objectif est de pouvoir toucher 5 à 10 % des passages au sein des urgences hospitalières sans hospitalisation. Fixé à 60 euros, ce forfait a été mis en place au printemps 2021. Il est encore trop tôt pour en évaluer les effets.
Par ailleurs, le forfait patient urgences (FPU) entré en vigueur depuis le 1 er janvier 2022 unifie les différents tarifs préexistants qui étaient facturés a posteriori aux patients. Cette mesure parfois critiquée ne devrait pas avoir fondamentalement d'effet sur la fréquentation des urgences.
Lors de sa visite au centre hospitalier de Valenciennes, la délégation a pu prendre connaissance d'une initiative relevant du même objectif. Avec le projet « médecins généralistes aux urgences », la CPTS du Grand Valenciennes, composée de 130 professionnels médecins et paramédicaux, dans le cadre de sa coopération avec l'hôpital, assure la présence, au sein du service des urgences, d'un généraliste vers lequel l'infirmier ou le médecin de tri envoie les patients qui ne relèvent pas de l'hôpital.
La Cour des comptes, dans son rapport public annuel de 2019, préconisait d'expérimenter la mise en place de consultations par un cabinet médical dans le local des urgences (de 19 heures à minuit la semaine et de 9 heures à minuit le week-end).
Ce type d'initiative mérite d'être développé.
Recommandation : expérimenter, en coopération avec les CPTS, la mise en place de consultations par un médecin généraliste pour désengorger les urgences.
L'engorgement des services d'urgences tient aussi en grande partie à la difficulté, au sein même de l'hôpital, de trouver un lit d'hospitalisation pour le patient arrivé aux urgences dans le service dont relève sa prise en charge.
Ce point a été particulièrement souligné lors de l'audition des responsables de services des urgences par la commission d'enquête 242 ( * ) .
Selon le docteur Benoît Doumenc, chef du service des urgences médico-chirurgicales de l'hôpital Cochin, « les différentes spécialités dans l'hôpital doivent prendre conscience de la nécessité de réorganiser leurs services , en tenant évidemment compte de toutes les complexités, afin que les patients admis aux urgences puissent rapidement être pris en charge dans les autres services . Pour ma part, j'ai très peu de problèmes de lits en aval, mais l'accessibilité est très complexe : par exemple, la décision d'accepter un patient dans le service de médecine interne sera prise à dix heures du matin, mais l'admission effective n'interviendra qu'à seize heures, soit la perte de près d'une journée pour la prise en charge du patient, avec des conséquences sur l'efficacité de celle-ci ».
Le professeur Louis Soulat, chef du service des urgences du CHU de Rennes et du SAMU d'Ille-et-Vilaine, juge « surprenant d'entendre parfois que les patients reçus aux urgences - « nos » patients - viendraient perturber l'organisation des services d'aval. On a beaucoup trop orienté ces services sur les soins programmés, pour réduire le nombre de lits. Aujourd'hui, nous sommes dans une impasse. On oppose trop souvent le programmé et le non-programmé alors que les flux de patients aux urgences sont prévisibles et peuvent être anticipés pour les périodes épidémiques. »
Les cellules de gestion des lits mises en place dans certains établissements facilitent cette nécessaire liaison entre les services des urgences et les services d'aval.
Le docteur Benoît Doumenc précise qu'à l'hôpital Cochin, cette cellule, « qui ne relève pas des urgences, travaille chaque jour de la semaine pour trouver des lits. Et mes collègues des autres services ont compris que cette cellule leur permettra de trouver des lits dans d'autres services plutôt que de renvoyer les malades vers les urgences quand ils n'ont pas de lit dans leur propre service. Cette cellule nous aide beaucoup ». Pour le professeur Louis Soulat, « il faut organiser l'aval des urgences, avec des cellules de gestion des lits structurées à l'échelon territorial, fonctionnant 24 heures sur 24. On peut définir le besoin journalier minimum en lits (BJML). Nous savons qu'il y a des périodes de tensions reproductibles, donc prévisibles chaque année. »
Or il est fréquent que ce besoin en lit d'aval ne soit pas anticipé. Cela induit un allongement du temps d'attente avant hospitalisation et une saturation des urgences.
L'estimation du besoin journalier minimum en lits conduit au contraire à fixer un nombre de lits nécessaires chaque jour pour le service des urgences et un nombre de lits libres au matin. Elle se fait en deux étapes : une étape quantitative amène à évaluer le nombre journalier d'hospitalisations et de transferts pour chaque semaine de l'année ; une étape qualitative panache ces données chiffrées avec le contexte local pour définir le besoin journalier, complété par un objectif de lits disponibles pour les urgences à 8 heures du matin.
Dans la même optique, des indicateurs précoces peuvent être suivis, comme l'a fait l'AP-HP dans le cadre de la crise sanitaire, en repérant les premiers signaux d'alerte (appels au SAMU, envois d'ambulance, pourcentage de tests PCR positifs, visites de SOS Médecins, passages aux urgences...) pour anticiper les passages en réanimation 243 ( * ) .
Afin de rationaliser le système de gestion des lits, une convention de partenariat entre la Fédération des observatoires régionaux des urgences (Fedoru) et l'ANAP a été signée le 23 mars 2021. Elle est destinée à promouvoir des filières territoriales d'urgences, à travers notamment l'organisation de sessions collectives d'appui aux professionnels sur la fluidification de la gestion des urgences, et l'élaboration des indicateurs prévisionnels fiables sur la disponibilité en lits, recueillis en temps réel, à partir de chaque unité de soins, au-delà du besoin journalier minimal en lits. « La connaissance centralisée et coordonnée des séjours permettra des tableaux de bord institutionnels fiabilisés sur lesquels les établissements de santé pourront s'appuyer, améliorant ainsi leurs pratiques d'hospitalisation en interne et au sein de leur GHT et évitant aux patients des attentes longues sur un brancard aux urgences », estime l'ANAP 244 ( * ) .
Une fois ces indicateurs disponibles, ils devront être diffusés. D'ici là, la mise en place de cellules de gestion des lits grâce à l'outil du BJML doit être encouragée à chaque fois que cela est possible.
Recommandation : encourager la mise en place de cellules de gestion des lits dans les hôpitaux et les territoires ainsi que l'utilisation concomitante du besoin journalier minimum en lits, avant de diffuser et d'utiliser les indicateurs sur la disponibilité en lits créés par la Fédération des observatoires régionaux des urgences et l'agence nationale d'appui à la performance lorsqu'ils seront disponibles.
2. Continuer à développer les alternatives à l'hospitalisation
Le taux de chirurgie ambulatoire, c'est-à-dire sans nuit passée à l'hôpital, est passé de 43,3 % en 2010 à 59,4 % en 2020. Un objectif de 70 % avait été fixé pour 2022, mais a été repoussé en raison de la crise sanitaire.
Le développement de la chirurgie ambulatoire a fait l'objet d'appréciations contrastées devant la commission d'enquête. Pourtant, elle ne doit pas être considérée comme un objectif économique, mais bien comme un avantage pour le patient, auquel elle évite les contraintes de l'hospitalisation complète et les risques d'infections nosocomiales.
Le Haut Conseil de la santé publique 245 ( * ) encourage la poursuite de cette évolution, préconisant de relever la cible à 80 % des actes de chirurgie, objectif qui lui paraît atteignable en utilisant l'outil « Visuchir », mis à disposition des établissements, et les travaux des sociétés savantes.
Elle doit toutefois s'effectuer sur la base systématique d'une évaluation préalable des possibilités de suivi du patient après son hospitalisation , ce qui suppose une meilleure coordination avec les soins de ville. L'organisation de la sortie et du retour à domicile demeure en effet un point à améliorer.
Dans ce cadre, des programmes de récupération améliorée après chirurgie se développent sur la base des recommandations de la HAS, pour sécuriser les sorties à domicile et limiter les complications .
En revanche, le Haut Conseil de la santé publique note une stagnation de l'offre de médecine ambulatoire hospitalière , qui s'expliquerait en grande partie par un manque d'incitation financière et par la crainte par les établissements d'une requalification des hôpitaux de jour en consultations externes par les pouvoirs publics, induisant une perte financière conséquente. L'instruction du 10 septembre 2020 relative à la gradation des prises en charge ambulatoires réalisées au sein des établissements de santé vise toutefois à sécuriser la tarification des hôpitaux de jour, afin d'en favoriser le développement.
Recommandation : poursuivre le virage ambulatoire en évaluant systématiquement les possibilités de suivi du patient après son hospitalisation.
L'hospitalisation à domicile (HAD) constitue une forme d'alternative à l'hospitalisation conventionnelle . Elle se concentre sur certains types de prise en charge : soins palliatifs, pansements complexes, assistance respiratoire ou nutritionnelle, chimiothérapies, soins à des patients lourdement dépendants.
Elle est portée par près de 300 structures , mais demeure relativement peu connue , bien qu'elle se soit nettement développée ces dernières années puisqu'elle représente une part non négligeable (plus de 5 %) des capacités d'hospitalisation.
Lors de son audition, Elisabeth Hubert, présidente de la Fédération nationale des établissements d'hospitalisation à domicile 246 ( * ) a précisé que dans un cas sur cinq seulement, l'HAD intervenait à la demande d'un médecin libéral, alors que dans quatre cas sur cinq, elle suivait une hospitalisation conventionnelle à la demande d'un praticien hospitalier.
L'HAD peut constituer une forme très adaptée de prise en charge des patients, soit comme alternative à l'hospitalisation conventionnelle, soit à l'issue de celle-ci, en évitant des durées de séjour inutilement longues ou des ruptures dans le parcours.
On peut constater une méconnaissance ou une mauvaise compréhension des possibilités offertes par l'HAD, tant par les médecins libéraux que par les établissements hospitaliers, qui restreint son développement. Il semble également que l'application « ViaTrajectoire », utilisée pour la recherche de structures d'aval, oriente le patient vers la première place disponible sans qu'il s'agisse nécessairement de la meilleure solution pour le patient. Enfin, l'HAD pourrait s'avérer particulièrement appropriée pour des patients âgés résidant en Ehpad si les établissements s'organisaient pour faciliter ce type de prise en charge dans leurs locaux. Tel n'est pas le cas aujourd'hui.
Recommandation : amplifier le recours à l'hospitalisation à domicile (HAD) en assurant son évaluation systématique par les établissements, en suivant le taux de recours par ceux-ci et en incitant les Ehpad à s'organiser pour faciliter l'accès de leurs résidents à l'HAD.
3. Faciliter la sortie d'hospitalisation
Gérard Larcher soulignait déjà, dans son rapport de 2008 sur les missions de l'hôpital 247 ( * ) , que l'offre en soins de suite et réadaptation (SSR) en France était moins dense que dans les pays comparables et que, couplé à un déficit de place dans les structures médico-sociales, cela entraînait une augmentation injustifiée de la durée moyenne de séjour à l'hôpital des personnes âgées .
Entre la réforme des SSR de 2008 248 ( * ) et 2016 , l'activité des établissements SSR a augmenté de 16 % et leurs capacités d'accueil ont été portées de 104 000 à 117 000 lits et places, soit une hausse de 13 %.
Depuis lors, la progression est plus modeste , avec un peu moins de 120 000 lits et places en 2019.
Comme l'indiquait devant la commission d'enquête Pascal Gendry, président d'Avenir des équipes coordonnées (AVECsanté), « beaucoup de travail reste à faire en la matière [...] . Même quand une hospitalisation est programmée, les conditions du maintien à domicile après le séjour à l'hôpital ou en soins de suite et de réadaptation (SSR) ne sont pas toujours anticipées. » 249 ( * )
Le sujet concerne particulièrement les personnes âgées, dont le retour à domicile peut s'avérer difficile voire impossible. « Ils restent donc dans les lits hospitaliers, pour un coût très élevé », déplore ainsi Patrick Goudot, vice-président de l'Intersyndicat national des praticiens hospitaliers. « Rien n'est conçu pour leur permettre de trouver un hébergement d'aval digne de ce nom capable de les prendre en charge. C'est là toute la place des assistantes sociales et des aidants. » 250 ( * )
Le rôle des hôpitaux de proximité , qui comportent tous une activité SSR, est ici décisif. Ils constituent le bon échelon pour répondre à cet enjeu. « Avons-nous assez de lits de soins de suite et de réadaptation (SSR) ? » , s'interrogeait Jean-Yves Grall devant la commission. Selon lui, « cette question doit être traitée au plan territorial pour assurer de la fluidité des modalités d'admissions dans ces SSR » 251 ( * ) . En tout état de cause, le vieillissement de la population et les difficultés d'un retour serein des personnes âgées à leur domicile plaident pour un développement renforcé des SSR partout sur le territoire.
Les hôpitaux de proximité : une composante incontournable de l'offre de SSR qu'il faut enfin stabiliser
Le statut des hôpitaux de proximité a été fixé par la loi de modernisation de notre système de santé du 26 janvier 2016 et ses missions et conditions de labellisation ont été déterminées par la loi relative à l'organisation et à la transformation du système de santé du 24 juillet 2019. Ils représentent aujourd'hui 45 % de l'offre publique de lits en SSR 252 ( * ) .
Leur rôle pour décharger les urgences peut être très utile, ainsi que l'estimait le docteur Jean-François Ricono, vice-président de la Fédération nationale des établissements de santé de proximité : « Les services d'urgences sont saturés de patients, en particulier âgés et polypathologiques instables. Quand les hôpitaux de proximité peuvent leur permettre de trouver rapidement un lit d'aval pour un patient admis en service d'urgence, nous sommes toujours les bienvenus ! » 253 ( * ) .
Leur labellisation progressive - 214 fin janvier 2022, sur un objectif de 500 à 600 labellisations annoncées dans le plan « Ma Santé 2022 » - se veut un gage de qualité. Le statut de ces hôpitaux, qui a trop souvent varié, doit désormais se stabiliser, pour permettre une appropriation de leur rôle par tous les acteurs de santé.
Recommandation : mieux anticiper les suites d'une hospitalisation aiguë et consolider l'offre de SSR sur le territoire.
D. DÉCLOISONNER L'HÔPITAL ET LES AUTRES ACTEURS DU PARCOURS DU PATIENT
La nécessité de faciliter et de développer les relations, aujourd'hui difficiles, entre l'hôpital et les autres actes du parcours du patient a été fortement soulignée par de nombreux interlocuteurs de la commission d'enquête, tant en amont qu'en aval de l'hospitalisation.
En effet, même si de nombreuses initiatives existent sur le terrain, l'impression dominante est bien celle d'un cloisonnement persistant , à des degrés variable selon les établissements.
Le modèle des hôpitaux de proximité les ouvre fortement sur leur environnement, ce qui est moins le cas des gros établissements et des CHU.
Le décloisonnement est un élément essentiel de la qualité de la prise en charge du patient, mais également un facteur d'optimisation des ressources de l'assurance maladie.
Comme le signalait le professeur Dominique Le Guludec, présidente de la Haute Autorité de santé, à la commission, « s'agissant des parcours de soins, il s'agit davantage d'un parcours de santé, car il convient de regarder ce qui se passe en amont et en aval du soin, pour soulager ce dernier. Ces parcours de santé sont essentiels pour les patients et également pour tous les acteurs, car c'est souvent sur le plan de la coordination des différents étages du parcours qu'une amélioration de la prise en charge pourrait être faite. Chaque étape du parcours de santé est extrêmement importante, si on veut optimiser la consommation de soins. » 254 ( * )
Le docteur Thierry Godeau, président des conférences de CME de centres hospitaliers, estimait quant à lui que « le manque de coordination des professionnels est probablement l'une des principales causes de gabegie financière et de mauvaise qualité des soins, avec des redondances d'examens, des hospitalisations évitables mais également prolongées » 255 ( * ) .
La coordination des acteurs du parcours de soin est l'objet de multiples dispositifs ou initiatives.
On peut citer le programme Prado, lancé par l'assurance maladie, ou les dispositifs d'appui et de coordination (DAC) 256 ( * ) qui unifient un certain nombre de programmes comme les réseaux de santé et plateformes territoriales d'appui, les coordinations territoriales d'appui du programme personnes âgées en risque de perte d'autonomie (PAERPA) ou la méthode d'action pour l'intégration des services d'aide et de soin dans le champ de l'autonomie (Maia).
Le programme PRADO : un dispositif de retour à domicile mis en oeuvre en 2010 qui repose sur une meilleure coordination entre la ville et l'hôpital
Le programme Prado (programme de retour à domicile) a été mis en oeuvre en 2010 par l'assurance maladie. À l'origine construit autour de l'accompagnement des femmes en sortie de maternité - il a permis en 2019 l'accompagnement de sortie d'hôpital de 400 000 femmes - il se déploie aujourd'hui sur d'autres types de prise en charge (bronchopneumopathie chronique obstructive, insuffisance cardiaque, épisodes chirurgicaux, ...). Lorsque l'hôpital juge le patient éligible, après accord de celui-ci, la caisse primaire d'assurance maladie (Cpam) organise la sortie, prend l'attache des professionnels de ville (médecins, infirmiers, kinés) et veille au suivi pour une période d'un à six mois.
Des expérimentations visant à améliorer la coordination « ville-hôpital » ont également été lancées sur la base l'article 51 de la loi de financement de la sécurité sociale pour 2018. Certaines viennent certes d' « en haut », comme l'expérimentation d'un paiement à l'épisode de soins (EDS) pour des prises en charge chirurgicales à partir de juillet 2019, l'expérimentation d'incitation à une prise en charge partagée (IPEP) prévoyant un financement collectif incitatif à la mise en place d'organisation d'acteurs en santé pour améliorer l'accès aux soins et la coordination des prises en charge, ou encore le paiement en équipe de professionnels de santé en ville (PEPS). La grande majorité des expérimentations sont toutefois initiées par les acteurs locaux de la santé. Plus d'un quart des projets autorisés sur la base de l'article 51 proposent aujourd'hui une prise en charge partagée ville/hôpital .
Les dispositifs mis en oeuvre sur le terrain sont toutefois confrontés à un risque de foisonnement, de superposition et de complexité qui peut entraîner pour les acteurs un problème de lisibilité, ce qui ne remet d'ailleurs pas en cause leur pertinence.
La commission d'enquête estime toutefois qu'il est primordial de laisser à chaque fois leur chance à ces instances de coordination, créés par les acteurs eux-mêmes, sur la base de leur connaissance du terrain.
À titre d'exemple, le docteur Olivier Richard, chef de service du SAMU des Yvelines indiquait à la commission d'enquête : « il existe de nombreuses instances de coordination territoriale : pas moins de vingt-trois dans mon département des Yvelines... Tout le monde travaille dans son coin, avec la conviction de bien faire. Il y a donc un réel besoin de coordination, pour potentialiser toute cette activité masquée, inaccessible ou illisible pour les soignants de ville. » 257 ( * )
Les instances de coordination territoriale des soins dans le département des Yvelines
Source : Dr Olivier Richard, chef de service du SAMU des Yvelines
Indépendamment des dispositifs spécifiques de coordination qui peuvent être mis en place sur le terrain, les travaux de la commission d'enquête ont mis en lumière le terrain, plusieurs points plus généraux sur lesquels des améliorations sont indispensables.
Il s'agit tout d'abord des communications entre médecins de ville et hôpital .
Les représentants des médecins libéraux soulignent leurs grandes difficultés à identifier et contacter les interlocuteurs hospitaliers compétents pour la prise en charge de leurs patients.
Une cellule de coordination ville-hôpital devrait systématiquement constituer, au sein des établissements, un premier point de contact pour les médecins de ville .
Certains établissements disposent d'un référent ville-hôpital. Le docteur Claude Leicher, président de la fédération nationale des communautés professionnelles territoriales de santé, suggère « des cellules de coordination ville-hôpital, dans lesquelles une ou deux infirmières seraient chargées, au moins pendant les horaires de bureau, de répondre aux besoins des professionnels de ville » 258 ( * ) .
Par ailleurs, les messageries sécurisées permettant des communications sur leurs patients entre professionnels de santé semblent peu ou pas répandues dans les établissements hospitaliers. C'est un frein à la mise en place de relations rapides et fluides. Elles devraient être généralisées.
Enfin, les médecins de ville souhaitent pouvoir s'adresser directement au service compétent pour les patients dont ils jugent l'hospitalisation nécessaire et disposer, pour ces patients, d'une filière d'admission autre que les urgences. Le passage systématique par le service des urgences, où seront effectués des examens et diagnostics redondants avec ceux réalisés en ville, leur paraît à juste titre ralentir la prise en charge du patient et surcharger inutilement le parcours hospitalier.
De manière plus générale, le dossier médical partagé doit également permettre d'éviter la duplication d'examens pour l'ensemble des patients arrivés aux urgences. Un bilan de l'espace numérique de santé devra être fait à cet égard.
Les cellules de coordination ville-hôpital des établissements ont également un rôle à jouer pour mieux préparer la sortie d'hospitalisation, en lien avec le médecin traitant.
Les structures d'exercice coordonné - équipes de sons primaires, MSP, CPTS - peuvent faciliter cette liaison en identifiant en leur sein un point de contact pour l'hôpital. Le docteur Pascal Gendry estime ainsi que « les hospitaliers doivent identifier facilement une personne qu'elles peuvent contacter dans nos structures [coordonnées] et qui est spécifiquement chargée de faire cette interface, notamment pour faciliter les sorties des patients. Cela permettra aussi, de notre point de vue, de libérer du temps médical. Nous devons structurer nos équipes dans ce sens. Nous avons besoin de structures solides avec des systèmes d'information adaptés et interopérables. » Il en va de même pour les CPTS.
Pour renforcer plus encore ce lien ville/hôpital, des représentants de la médecine de ville pourraient siéger en tant que tels au sein du conseil de surveillance des établissements publics de santé.
Recommandation : mettre en place systématiquement au sein des établissements une cellule de coordination ville-hôpital constituant un premier point de contact pour les médecins de ville, généraliser l'usage de messageries sécurisées par les praticiens hospitaliers et permettre aux médecins de ville d'adresser leurs patients, en vue d'une hospitalisation, par une filière d'admission autre que les services des urgences.
Par ailleurs, en application de l'ordonnance du 17 mars 2021 259 ( * ) , les conditions d'exercice d'une activité libérale hors de l'établissement ont été assouplies pour les praticiens occupant un emploi à temps non complet. Il conviendra d'évaluer rapidement l'effet de ces dispositions sur le développement de l'exercice mixte ville-hôpital.
Enfin, la pratique des vacations opérées par des médecins libéraux à l'hôpital s'est perdue, et avec elle beaucoup de liens qui facilitaient la connaissance mutuelle et la bonne coordination des prises en charge. Les établissements gagneraient à renouer avec cette pratique et à s'organiser à cet effet.
Recommandation : effectuer en 2023 un premier bilan de l'autorisation d'exercice mixte pour les praticiens hospitaliers et relancer la pratique des vacations opérées par des médecins libéraux à l'hôpital
L'articulation de l'action des établissements hospitaliers avec les Ehpad est également un sujet essentiel.
Il paraît indispensable de généraliser la présence d'infirmières de nuit dans les Ehpad afin d'éviter l'envoi systématique des résidents aux urgences en cas d'altération de leur santé.
Le docteur Jean-Yves Grall indiquait à ce titre qu'« une expérimentation avec le réseau des urgences de la zone de Vienne avait porté sur la présence d'infirmières de nuit dans les Ehpad et sur la formation de leurs personnels infirmiers et non infirmiers, par les services d'urgence, sur la pertinence de l'envoi aux urgences. On avait observé une baisse de 30 % des admissions aux urgences des patients venant de ces Ehpad. » 260 ( * ) L'efficacité de cette initiative devrait conduire à envisager sa réplication à chaque endroit où elle paraît possible.
De même, le recours à des dispositifs d'astreinte gériatrique et de garde de nuit testés dans certaines régions doit être encouragé . Téléphoniques ou numériques, ils peuvent s'appuyer sur le progrès liés à la télémédecine et à la téléconsultation. Les équipes mobiles de gériatrie adossées à des établissements de santé disposant d'unités de court séjour gériatrique, dont un tiers interviennent également sur les lieux de vie des personnes âgées (Ehpad et domicile), gagneraient également à être généralisées. On en dénombrait près de 350 sur le territoire national en 2018 261 ( * ) . Ces dispositifs ont fait leurs preuves au début de la crise sanitaire : ils ont fait l'objet de recommandations du ministère de la santé qui préconisait notamment l'organisation d'une astreinte autour d'un référent dans le cadre territoriale des filières de soins gériatrique, mais également la mise à disposition d'un appui des équipes mobiles de gériatrique sous la coordination du référent gériatrique de territoire 3 .
Par ailleurs, comme le préconisait la Cour des comptes dans son enquête réalisée à la demande de la commission des affaires sociales du Sénat 262 ( * ) , l'accès des résidents à un médecin traitant devrait être facilité en vue de diminuer le recours aux hospitalisations.
Enfin, l'organisation de l'admission directe en service hospitalier des résidents en Ehpad requérant une hospitalisation doit contribuer à améliorer leur prise en charge.
Recommandation : généraliser la présence d'infirmières de nuit dans les Ehpad, renforcer le soutien médical des Ehpad en recourant aux astreintes gériatriques et aux équipes mobiles extra-hospitalières et permettre l'admission directe en service hospitalier des résidents en Ehpad requérant une hospitalisation.
II. ASSURER LES PRISES EN CHARGE HOSPITALIÈRES AU PLUS PRÈS DES BESOINS DES PATIENTS
Avec 3 000 établissements de santé en fonctionnement sur le territoire, la bonne structuration de l'offre hospitalière, son adéquation avec les besoins de santé et l'optimisation des moyens humains, matériels et financiers qui lui sont consacrées constituent des enjeux très importants.
Les patients, quel que soit leur lieu de vie, doivent pouvoir bénéficier d'une prise en charge appropriée à leur situation et chaque établissement doit trouver sa place dans une gradation aussi cohérente et complète que possible de l'offre de soins.
Le secteur public, qui représente 45 % des établissements, est désormais engagé, avec les groupements hospitaliers de territoire (GHT) , dans une démarche de coopération et de structuration qui n'a pas encore produit de résultats probants en termes d'amélioration de l'organisation territoriale des soins hospitaliers . L'inclusion des établissements privés, lucratifs ou non, dans une logique de complémentarité, a par ailleurs pour l'instant été laissée de côté.
En revanche, le rôle désormais dévolu aux hôpitaux de proximité paraît constituer une bonne réponse à la question du maillage du territoire en structures hospitalières de premier recours, à condition qu'ils disposent de capacités adaptées à cet effet et bénéficient d'une bonne articulation avec la médecine de ville.
A. DES GROUPEMENTS HOSPITALIERS MAL CALIBRÉS ET AU BILAN DÉCEVANT
1. Un dispositif encore récent pour des résultats hétérogènes
Les communautés hospitalières de territoire créées par la loi HPST, avec une coopération à caractère facultatif, n'ont, comme le rappelle le ministère des solidarités et de la santé 263 ( * ) , « pas reçu le succès escompté », raison de la mutation de ce dispositif à l'occasion de la loi de modernisation de notre système de santé qui a créé les groupements hospitaliers de territoire (GHT).
Les communautés hospitalières de territoires et groupements hospitaliers de territoire
Créée en 2009 par la loi HPST, et abrogée en 2016, la CHT constituait une modalité de coopération non obligatoire pour les établissements publics de santé visant à mettre en oeuvre une stratégie commune et gérer en commun certaines fonctions et activités, grâce à des délégations ou des transferts de compétences entre établissements.
Cette modalité de coopération non obligatoire n'a pas rencontré un réel succès. En effet, à la fin 2014, seules 55 CHT avaient été constituées.
Le législateur, afin de pallier l'insuccès des CHT, a créé, en 2016, le GHT, modalité de coopération obligatoire des établissements publics de santé, poursuivant deux objectifs :
- mettre en oeuvre une stratégie de prise en charge commune et graduée du patient grâce à un projet médical partagé ;
- assurer la rationalisation des modes de gestion par une mise en commun de fonctions ou par des transferts d'activités entre établissements.
Il existe aujourd'hui 136 GHT sur le territoire national.
Source : Réponses du ministère au questionnaire de la rapporteure
Tantôt critiqués sur leur capacité à faire émerger un projet médical cohérent et opérationnel sur le territoire , tantôt sur les difficultés à réaliser de réels gains d'efficience sur les fonctions support , force est de constater que, plus de cinq ans après leur mise en oeuvre, le bilan des 136 groupements existants est pour le moins contrasté et, surtout, très différent d'un groupement à l'autre .
Évaluation récente des GHT, le rapport de la mission d'évaluation et de contrôle de la sécurité sociale de la commission des affaires sociales de l'Assemblée nationale a présenté un bilan relativement décevant de ces nouvelles structures de coopération 264 ( * ) .
Les députés rapporteurs se montrent ainsi assez critiques sur les apports de ces structures , considérant que dans le champ des fonctions support « les bénéfices se font attendre » et qu' en matière d'accès aux soins « les résultats sont encore modestes , malgré quelques succès ».
• La question du périmètre des GHT est une des premières avancées en matière d'évaluation de ce dispositif, Francis Saint-Hubert, président de la conférence nationale des directeurs de centres hospitaliers 265 ( * ) , évoquant « des GHT souvent mastodontes et, simultanément, pour partie "coquille vide" ».
Entendu par la commission d'enquête, le professeur Francis Michot 266 ( * ) constatait d'ailleurs la grande hétérogénéité des GHT actuels : nombre d'hôpitaux, taille, contraintes géographiques, services spécialisés existants, population desservie, personnel médical . Il mettait en outre en avant la nécessité d'une évaluation et d'un éventuel remodelage.
Sur la question des périmètres retenus pour les GHT, l'inspection générale des affaires sociales estimait en 2019 malgré des réserves qu'une « démarche de révision générale des périmètres de GHT serait inopportune », constatant cependant que « certaines situations contrecarrent les objectifs assignés aux GHT : nombre d'établissements trop réduit et offre de soins fragile, velléités de dissidence, dérogations accordées aux établissements publics de santé mentale (EPSM) ou GHT exclusivement psychiatriques » 267 ( * ) .
Comme les membres de la commission d'enquête ont pu le constater lors d'échanges avec les responsables du CHU de Nancy, les GHT qui « fonctionnent bien » sont ceux dont le périmètre correspond le mieux à un territoire de vie et de recours et dont la gouvernance est très intégrée .
Aussi, la commission estime que des révisions de périmètre sont à envisager : sans remise à plat général, une « mise à jour » apparaît aujourd'hui nécessaire, sur la base des expériences évaluées et des blocages parfois constatés localement.
Recommandation : revoir le périmètre des GHT pour renforcer leur cohérence territoriale et la stratégie médicale portée.
2. Un pilotage médical et une gouvernance encore lacunaires
Les GHT ont souvent été critiqués pour s'être concentrés sur les économies de fonctionnement , avec sur ce sujet une réussite plus ou moins marquée. Ainsi, concernant la gestion des fonctions supports et principalement des politiques d'achats , si les GHT ont fait montre à leur démarrage de rigidités importantes et d'une centralisation parfois excessive , il semble que les établissements parties aient depuis trouvé des marges de souplesse pour des solutions locales plus rapides et économiquement profitables, selon un principe de subsidiarité revendiqué.
La montée en puissance de la prise en charge coordonnée et la bonne répartition des moyens à cette fin ont cependant été plus difficiles à atteindre.
Pour ce qui est du pilotage médical, dès 2019, l'inspection générale des affaires sociales dressait dans son rapport précité un bilan d'étape mitigé des GHT. Ainsi, sur le coeur du dispositif, si « les projets médicaux partagés (PMP) adoptés en 2017 sont globalement de qualité », « la mission a relevé des limites à la portée de ces projets » et, surtout, « l'articulation avec les projets de soins partagés (PSP) est insuffisante », les rapporteurs de l'IGAS voyant dans les PMP un bilan qui « reste contrasté ».
Le docteur Jean-Yves Grall, président du collège des directeurs généraux d'agences régionales de santé, soulignait en outre que « la création des groupements hospitaliers de territoires (GHT) avait pour principal objectif de mettre en place une gradation des soins entre établissements publics , et en permettant l'association du secteur privé et du secteur médico-social. Cela peut être le gage du maintien d'un accès à des soins de qualité, puisque la seule justification est un projet médical partagé entre les territoires , prenant en compte cet aspect. » 268 ( * )
À ce titre, il soulignait que « les équipes médicales de territoire au sein des GHT constituent à cet égard une bonne idée à encourager », précisant que « l'établissement siège fédère, pour une discipline donnée, l'ensemble des acteurs sur le territoire, dans une perspective de gradation des soins définie par les professionnels , seuls à même de connaître les conditions nécessaires à un égal accès de tous les patients à des soins de qualité ».
En matière de gouvernance, l'IGAS considérait par ailleurs en 2019 l'adaptation de la gouvernance comme encore en devenir : « les GHT devront se saisir des possibilités données par la loi du 24 juillet 2019 de fusion et de substitution des instances avec celles des établissements membres ».
Sur ce sujet, des évolutions ont bien été apportées au dispositif des GHT en 2021. Ainsi, comme le souligne le Gouvernement, « afin de conforter la prise en charge commune et graduée du patient grâce à un projet médical partagé », chaque GHT doit comporter, depuis le 1 er janvier 2022, une commission médicale de groupement , mettant fin à l'option qui existait entre collège médical et commission médicale. En outre, en matière de simplification du fonctionnement, il est dorénavant possible de fusionner les différentes instances médicales des établissements du groupement en une commission médicale unifiée de groupement 269 ( * ) et les modalités de mise en oeuvre de dispositifs optionnels de mutualisation ont également été apportées.
Devant la commission d'enquête, Jean-Yves Grall prenait également pour exemple le GHT constitué autour du centre hospitalier de Valence, « qui fonctionne d'autant mieux qu'il a mis en place des directions communes, même si les établissements demeurent autonomes, a su créer grâce à un corps médical particulièrement dynamique une véritable subsidiarité dans l'organisation des soins hospitaliers sur le territoire ».
La commission d'enquête estime qu'il faut être plus incitatif dans la démarche intégratrice des GHT. À ce titre lui a aussi été relayé l'exemple du GHT Meuse, qui a mis en place une direction commune et une politique de ressources humaines commune de tous ses établissements ; sans fusion d'établissements, il y a ainsi, dans la pratique, une vraie cohérence du GHT .
Un constat partagé également par le docteur Thierry Godeau, président de la conférence des CME des centres hospitaliers qui appelait à recentrer les GHT sur leur vocation première : « Ne refaisons pas entre les GHT et les établissements de santé ce qui a été fait entre les pôles et les services. Oui les GHT sont un levier pour les hôpitaux publics, mais pour ce qu'ils partagent, pour leur stratégie commune, la gradation des soins . Le principe de subsidiarité doit rester la règle. Par exemple, les relations ville-hôpital, qui sont primordiales, relèvent avant tout des établissements » .
Appelant à plus de souplesse et de démocratie, les députés recommandaient d'ailleurs fin 2021 dans leur rapport de « consacrer un principe législatif de subsidiarité dans l'action des GHT , en vertu duquel ils se concentreraient sur les filières et mutualisations pour lesquelles leur valeur ajoutée peut être démontrée » et de « recentrer les GHT sur le niveau de proximité , en lui donnant la priorité en termes d'organisation, de stratégie et de moyens ».
Recommandation : valoriser une gouvernance territorialisée au niveau des GHT par des regroupements d'instances d'établissements selon un principe de subsidiarité et soutenir la structuration des équipes médicales de territoire permettant de définir une feuille de route médicale territorialisée.
3. Une structure exclusivement hospitalière à ouvrir et coordonner avec d'autres formes de coopération
Si pour Sophie Beaupère, déléguée générale d'Unicancer 270 ( * ) , « le bilan des GHT est positif, parce qu'il a permis à l'hôpital public de se structurer », Jacques Léglise, représentant les établissements privés non lucratifs considérait que « les GHT n'ont aucune dimension territoriale puisqu'ils ne regroupent que les hôpitaux publics, quand les autres acteurs hospitaliers, privés non lucratifs ou commerciaux, n'y participent pas ». Sur la même ligne, Frédéric Chéreau, représentant l'Association des maires de France, déplorait ainsi devant la commission d'enquête que « dans leur état actuel, ils sont strictement hospitaliers et n'intègrent ni l'hospitalisation privée, ni la médecine de ville. Ils ont peut-être des tailles trop importante » 271 ( * ) .
Lors de son audition par la rapporteure, le professeur Francis Michot soulignait d'ailleurs les limites d'un modèle de GHT dont la conception relève exclusivement du secteur public débouchant sur des liens distendus avec les établissements privés.
Toujours à ce sujet, la commission des affaires sociales du Sénat estimait en 2020, dans un rapport appuyé sur une enquête commandée à la Cour des comptes, que les GHT étaient « un outil mal adapté à la territorialisation du soin » 272 ( * ) .
La commission soulignait ainsi que le « degré de coopération avec les GHT demeure préoccupant » pour le secteur médico-social , « en marge de la réforme des GHT » mais aussi pour le lien avec les communautés professionnelles territoriales de santé (CPTS), qui n'est jamais mentionné par la loi ou les textes réglementaires régissant les GHT. Selon la Cour : « le lien avec les acteurs de ville est totalement absent du schéma constitutif des GHT ». Pire, constatait alors la commission : « Lorsqu'ils figurent au sein des PMP, à la discrétion totale des GHT, ces liens sont qualifiés par la Cour de “ fragiles, faute d'une gouvernance prévue par la loi ”. »
Ainsi, « la question de l'association des partenaires externes au GHT est, aux yeux de votre commission, absolument centrale pour la réussite des missions qui lui ont été confiées . Les avantages de la stratégie de groupement ne manqueront pas d'être neutralisés par le maintien du cloisonnement entre hôpital, soins de ville et médico-social, aggravé d'un creusement de l'opposition privé/public. »
Le GHT pourrait se consolider dans sa dimension de service public . La délégation de la commission d'enquête qui s'est rendue au CHU de Strasbourg a constaté l'étroite coopération que celui-ci a nouée avec un Espic, le groupe hospitalier Saint-Vincent. Les responsables de ce dernier ont paru envisager favorablement une intégration au GHT dont le CHU de Strasbourg constitue l'établissement support.
• Aussi, la rapporteure partage ces préoccupations et estime nécessaire d'envisager l'intégration des établissements de santé privés d'intérêt collectif au sein des GHT, dans une approche consolidée du service public hospitalier au niveau des territoires , et alors que ces établissements partagent avec l'hôpital public des missions et modèles de financements communs.
Cependant, concernant les acteurs de la médecine de ville, la commission d'enquête estime difficilement envisageable que leurs relations avec les établissements passent nécessairement par une participation au GHT, compte tenu du périmètre couvert par la structure . Ainsi, il apparaît plus pertinent que ce lien GHT-médecine de ville demeure bien du ressort des établissements et, surtout, relève des priorités des hôpitaux de proximité.
Recommandation : mieux articuler l'offre privée répondant à une offre de service public au sein de la structuration des GHT.
Recommandation : mieux ouvrir les GHT sur des coopérations avec la médecine de ville, en particulier à travers les hôpitaux de proximité.
En revanche, si le secteur privé non lucratif peut être amené à se rapprocher des GHT, la commission d'enquête considère s'agissant du privé commercial ou des médecins de ville, qu'il est nécessaire de conserver davantage de souplesse et recourir préférablement à des conventions d'association .
La commission d'enquête n'estime ainsi pas pertinent à ce stade d'ouvrir la voie à la participation des établissements privés à but lucratif aux GHT , alors que ceux-ci ne sont pas encore un modèle stabilisé de coopération et que d'autres formes de collaborations peuvent exister, comme les groupements de coopération sanitaire.
Les groupements de coopération sanitaire
Créé par les ordonnances de 1996, le GCS a connu de nombreuses évolutions juridiques, jusqu'à devenir un des outils de coopération privilégié des établissements de santé.
Il sert de cadre non seulement à des coopérations entre les secteurs public et privé, mais également entre la ville et l'hôpital . Doté de la personnalité morale , de nature publique ou privée, il apparaît que les structures de droit public constituent un peu plus de la moitié des GCS de moyens.
Le GCS a pour particularité de devoir inclure au minimum un établissement de santé, quelle que soit sa nature juridique et d'être ouvert à tout acteur concourant à la réalisation de son objet.
Le GCS de moyens permet de mutualiser des moyens de toute nature (moyens humains en vue de constituer des équipes communes de professionnels médicaux ou non médicaux, équipements, moyens immobiliers, systèmes d'information, etc.). La mise en commun de moyens peut concerner les fonctions administrative, logistique, technique ou médico-technique, ainsi que les activités d'enseignement et de recherche mais elle peut également être au service de l'exploitation d'autorisations.
Les GCS de moyens érigés en établissement de santé (dès lors que le GCS de moyens est doté d'une autorisation d'activités de soins), pour leur part, sont restés numériquement très limités, compte tenu du degré d'intégration requis.
Le GCS a fait l'objet d'un examen approfondi dans le cadre du Rapport au Parlement sur les recompositions hospitalières (2017). Un nouveau millésime de ce rapport doit être réalisé en 2022.
Source : Réponses du ministère des solidarités et de la santé au questionnaire de la rapporteure
Dans son rapport de 2020, la commission des affaires sociales du Sénat se disait d'ailleurs « très favorable à ce que les outils de groupement mis à la disposition des différents acteurs de santé ne renforcent pas des cloisonnements regrettables » et s'inquiétait d'autant plus « des impacts dommageables du GHT en la matière que d'autres formes de groupements, plus élargies et non contraignantes, s'en trouvent inopportunément concurrencées ».
• En matière de coopération entre établissements, il ne semble aucunement opportun de remettre à plat une nouvelle fois les deux dispositifs ou d'en créer un nouveau qui s'ajouterait ou se substituerait à ces deux formes de coopération. Alors que l'hôpital a besoin de stabilité normative, l'enjeu est bien de mobiliser les outils existants .
Aussi, la commission partage ce constat et considère qu'il conviendrait de trouver, sur la base de l'évaluation qui doit être produite en 2022, les moyens d'améliorer les coopérations entre établissements publics et privés, et particulièrement avec les établissements privés autour des GHT, via les groupements de coopération sanitaire.
Recommandation : évaluer les apports tirés des groupements de coopération sanitaire et redynamiser des mécanismes incitatifs à ce dispositif de coopération étendue entre établissements et acteurs publics et privés.
B. UNE GRADATION DES RECOURS À RÉAFFIRMER APPUYÉE SUR LES HÔPITAUX DE PROXIMITÉ
• La commission estime nécessaire de rendre plus lisible la répartition des missions de chaque type d'établissements.
L'activité hospitalière est souvent présentée de manière simplifiée comme graduée sur trois niveaux : classique, expertise, recours.
Ces trois types d'activités, très inégaux en termes de volume, sont ainsi plus ou moins fléchés sur les différentes catégories d'établissements , sans donner une répartition en silos hermétiques.
Source : Rapport d'information n° 195 (2018-2019) de M. Alain MILON, fait au nom de la commission des affaires sociales, sur l'enquête de la Cour des comptes sur le rôle des centres hospitaliers universitaires dans la politique de soins
Aussi, si les CHU captent l'essentiel de l'activité de recours , de grandes disparités sont constatées 273 ( * ) sur le territoire entre les CHU, certains relevant parfois davantage d'un centre d'expertise essentiellement, avec une capacité plus marginale à assumer une activité de recours.
Sur ce constat de niveaux hétérogènes parmi les CHU, la Cour des comptes avait en 2018 recommandé de constituer des réseaux de CHU, avec certains chargés d'assurer un rôle moteur pour la structuration de la recherche notamment.
Devant la commission d'enquête, Jean-Yves Grall 274 ( * ) estimait qu' « in fine , il n'y a pas d'établissement qui ne joue pas un rôle, mais certains ont un positionnement encore non approprié, essayant de maintenir coûte que coûte des activités dans des conditions qui ne garantissent justement pas les objectifs de qualité et de sécurité des soins . Dans ce contexte, les hôpitaux de proximité sont vraiment un pont intéressant entre le secteur ambulatoire et la médecine de ville . Cette nouvelle organisation constitue un atout certain d'attractivité sur ces territoires pour les jeunes professionnels de santé. »
Aussi, force est de constater que dans un paysage hospitalier divers, le patient peine parfois à identifier quelles missions sont assumées par quel centre et, surtout, quel est le juste lieu de recours. La rapporteure estime ainsi qu'il est important que la gradation des soins ne soit pas un sujet technique d'organisation entre établissements mais soit également un enjeu pratique connu du patient dans son recours aux soins hospitaliers.
Il convient à ce titre de mieux communiquer sur les missions de chaque établissement, mais aussi de davantage identifier les catégories d'établissements , de v aloriser le CHU comme établissement de référence et de faire connaître le maillage hospitalier de recours général et de recours local avec les centres hospitaliers et hôpitaux de proximité.
Chantier prioritaire du Ségur de la santé , l'organisation des soins au niveau local doit s'appuyer sur les hôpitaux de proximité qui ont vocation comme le souligne le Gouvernement à constituer un réel trait d'union entre l'ensemble des acteurs libéraux, hospitaliers et médico-sociaux pour proposer une offre de soins davantage structurée et des parcours de soins plus fluides pour les usagers. Ce schéma d'accès aux soins hospitaliers trouve l'assentiment de la Cour des comptes, Denis Morin 275 ( * ) saluant devant la commission « l'idée, annoncée au moment de Ma santé 2022, de considérer que certains hôpitaux de proximité pouvaient être des portes d'entrée pour assurer la prise en charge des soins de premier recours ».
La loi d'organisation et de transformation du système de santé a précisé les missions des hôpitaux de proximité, publics comme privés, qui assurent premier niveau de la gradation des soins hospitaliers 276 ( * ) .
Si les hôpitaux de proximité proposent des activités obligatoires : médecine , consultations de spécialités complémentaires à l'offre libérale disponible, accès à des plateaux techniques, ils offrent également des activités optionnelles : médecine d'urgence, centres périnataux de proximité, soins de suite et de réadaptation , soins palliatifs.
Pour se voir reconnaître hôpitaux de proximité, la labellisation par l'ARS relève d'une démarche volontaire des établissements de santé et d'un engagement à assurer ces missions.
Les hôpitaux de proximité doivent bénéficier d'un financement sécurisé :
- d'une part, leur activité de médecine bénéficie d'une garantie pluriannuelle de financement pour détendre la contrainte de la seule tarification à l'activité ;
- d'autre part, leurs projets renforçant l'accès aux soins seront accompagnés par la création d'une dotation de responsabilité territoriale.
Présentant le profil de ces établissements, Sophie Guinoiseau, présidente de la Fédération nationale des établissements de santé de proximité 277 ( * ) , expliquait que « dans une région, hors Île-de-France, ces établissements portent en moyenne 7 % à 12 % de l'offre publique de lits de médecine , et jusqu'à plus de 45 % de l'offre publique de lits de soins de suite et réadaptation (SSR) ».
Aussi, « pour dresser un portrait type d'un hôpital de proximité sur la base d'une moyenne, c'est un établissement en zone périurbaine ou rurale de 250 lits et places, sanitaire pour un tiers et médico-social pour deux tiers, souvent multisite avec des professionnels de santé salariés, mais également médicaux et paramédicaux en exercice mixte ».
Le Gouvernement revendique, avec le Ségur de la santé, une ambition de « fédérer les acteurs de santé des territoires autour de projets communs, décloisonnés au plus près des besoins de la population » et entend faire des hôpitaux de proximité des « laboratoires en matière de coopération territoriale ». À cette fin, les modes d'organisation des hôpitaux sont appelés à être « ouverts sur leurs territoires » et à privilégier l'articulation avec les projets de santé portés par les CPTS. Ainsi, selon Sophie Guinoiseau, l'hôpital de proximité « partage une responsabilité territoriale avec les professionnels de la médecine ambulatoire ».
La commission d'enquête estime important de valoriser les hôpitaux de proximité comme premier maillon de l'accès aux soins hospitaliers, d'accélérer la labellisation et la connaissance des missions de ces établissements auprès du public et, surtout, d'assurer une bonne répartition de ces établissements qui ont pleine vocation à être des plateaux techniques supports pour les hospitaliers comme pour les médecins de ville .
La commission a constaté ces différents enjeux lors d'un déplacement dans les Côtes d'Armor au centre hospitalier du Penthièvre et du Poudouvre, labellisé hôpital de proximité, exemple d'une articulation entre différents secteurs hospitaliers avec de la médecine et un service de SSR, mais aussi avec le médico-social avec des Ehpad membre s, et, surtout, une forte intégration à l'offre de soins de ville à travers notamment la maison médicale de garde abritée.
Cependant, là encore cependant, la situation de ces établissements est particulièrement contrastée. Selon le constat de la présidente de la fédération, la crise a été « une loupe grossissante mettant en exergue des difficultés préexistantes que vous connaissez : une offre déjà amputée - j'ai évoqué les lits de médecine, disparus dans nos structures - ; des ratios d'encadrement fragiles, voire clairement insuffisants sur le secteur médico-social ; des viviers de professionnels réduits , notamment pour les personnels médicaux ; des moyens de fonctionnement contraints, ne laissant plus de marge pour investir, qu'il s'agisse de moderniser le bâti ou de renouveler les équipements ; un manque d'attractivité en termes de rémunération ».
Recommandation : accélérer la labellisation des hôpitaux de proximité et assurer un maillage du territoire par de telles structures.
Recommandation : renforcer les plateaux techniques des hôpitaux de proximité et faire de ceux-ci le pivot de la stratégie de locale des GHT avec les médecins libéraux.
III. FÉDÉRER LES ACTEURS LOCAUX DE SANTÉ POUR MIEUX RÉPONDRE AUX BESOINS SUR LES TERRITOIRES
Alors que la démographie médicale ne suit pas l'accroissement des besoins de santé, les travaux de la commission d'enquête ont montré la nécessité absolue d'un décloisonnement de l'organisation des soins , entre la ville et l'hôpital, entre établissements de différents statuts, entre secteur sanitaire et secteur médico-social. Il en va d'une meilleure prise en charge des patients , mais également de meilleures conditions d'exercice pour les professionnels de santé , que ce soit en ville ou à l'hôpital.
Un tel décloisonnement ne peut prendre forme qu'à l'échelon local, au plus près des populations, en fonction des réalités territoriales. Telle qu'elle est aujourd'hui conçue, l'organisation territoriale de la santé, à la fois complexe et conçue sur un modèle uniforme, ne parvient pas à prendre en compte cet impératif, même si des outils tels que les CPTS commencent à se développer. C'est surtout à partir d' initiatives locales ne pouvant se réduire à un schéma unique que pourront se mettre en place cette action plus coordonnée des professionnels de santé .
A. UNE ORGANISATION TERRITORIALE DES SOINS AU MILIEU DU GUÉ, ENTRE FATIGUE INSTITUTIONNELLE ET VOLONTÉ D'IMPLIQUER DAVANTAGE LES ACTEURS DU TERRITOIRE POUR RÉPONDRE À SES BESOINS
1. Une fatigue institutionnelle face à de nombreuses modifications récentes
Jusqu'à la loi HPST de 2009, l'organisation territoriale des soins s'est essentiellement limitée au champ hospitalier. En dehors de la psychiatrie, pour laquelle la dimension territoriale de la prise en charge des populations est relativement ancienne, avec la création des secteurs psychiatriques en 1960 et leur consécration par la loi en 1985, elle est jusqu'alors restée centrée sur la planification hospitalière (carte sanitaire instaurée par la loi hospitalière de 1970, puis schéma régional d'organisation sanitaire institué par la loi du 31 juillet 1991) et le rôle des agences régionales d'hospitalisation (créées par l'ordonnance du 24 avril 1996).
La loi HPST du 21 juillet 2009 marque la volonté d'instituer une véritable organisation territoriale du système de santé dont le pilotage a été confié aux agences régionales de santé en regroupant autour des ARH des administrations jusqu'alors dispersées. Aux côtés d'un conseil de surveillance comportant des représentants de l'État, de l'assurance maladie, des collectivités territoriales et des usagers, ainsi que des personnalités qualifiées, le directeur général nommé par l'État exerce la fonction exécutive. La conférence régionale de la solidarité et de l'autonomie (CRSA) constitue un organe consultatif composé de représentants des acteurs de santé et médico-sociaux du territoire et des usagers.
La loi HPST instaure également un projet régional de santé qui englobe un schéma régional d'organisation des soins, comportant un volet sanitaire et un volet ambulatoire, un schéma régional de prévention et un schéma régional d'organisation médico-sociale.
Elle prévoit, au sein de chaque région, la définition de plusieurs territoires de santé , dont le découpage doit correspondre aux logiques de parcours de soins et de besoins des usagers du système de santé. Dans chaque territoire de santé, le directeur général de l'ARS constitue une conférence de territoire , composée de représentants des acteurs de santé et des usagers.
La loi HPST crée également de nouveaux outils de coopération entre établissements de santé (communautés hospitalières de territoire, groupements de coopération sanitaire) dont la mise en oeuvre demeure à leur initiative.
Au cours des cinq dernières années, plusieurs dispositions sont venues préciser et compléter l'organisation territoriale des soins.
En 2016, la loi de modernisation de notre système de santé modifie les dispositions de la loi HPST relatives aux projets régionaux de santé et remplace les différents schémas régionaux par un schéma régional de santé unique. Elle substitue des conseils territoriaux de santé aux conférences de territoire, prévoit l'élaboration d'un diagnostic territorial partagé et crée un nouvel outil, le contrat local de santé , associant notamment les collectivités territoriales, destiné à la mise en oeuvre du projet régional de santé.
La loi de 2016 remplace les communautés hospitalières de territoire par les groupements hospitaliers de territoire (GHT) auxquels les établissements publics de santé sont obligatoirement tenus d'adhérer. Elle engage également une structuration de la médecine de ville , avec les équipes de soins primaires organisées autour du médecin généraliste de premier recours et les communautés professionnelles territoriales de santé (CPTS) composées de professionnels de santé regroupés ou d'une ou plusieurs équipes de soins primaires.
Enfin, la loi du 24 juillet 2019 relative à l'organisation et la transformation du système de santé permet la création de projets territoriaux de santé (PTS) élaborés par les CPTS et les établissements et services de santé, sociaux et médico-sociaux. Elle réunit les dispositifs d'appui à la coordination des parcours de santé dans un instrument unique le dispositif d'appui à la coordination des parcours de santé complexes (DAC) dont la gouvernance associe des représentants des secteurs sociaux, médico-sociaux et sanitaires et des usagers.
Schéma « simplifié » de l'organisation territoriale des soins
Source : Commission d'enquête
Le sentiment général résultant des travaux de la commission d'enquête est celui d'une certaine fatigue face à l'accumulation et à la succession des modifications législatives récentes, auxquelles les acteurs doivent s'adapter.
Dans ces conditions, la création de nouvelles structures, aux côtés de celles qui existent déjà ou en vue de les regrouper, paraît difficile à envisager. Beaucoup d'acteurs souhaitent disposer du temps nécessaire pour s'approprier les outils déjà nombreux que le législateur a mis progressivement à leur disposition. Cela est d'autant plus nécessaire qu'il reste difficile de se repérer dans de ce qui ressemble fort à un « maquis » institutionnel et administratif .
Par ailleurs, certains outils sont encore très récents, et leur modification ou leur suppression avant même qu'ils aient pu produire leurs effets pourrait paraître prématurée. En effet, alors que les CPTS étaient contestées au lendemain de la loi du 26 janvier 2016 et que certains acteurs de la santé doutaient de leur utilité, elles semblent aujourd'hui incontournables aux yeux de la plupart de ceux que se sont exprimés devant la commission d'enquête. Si un tel dispositif a fini par faire ses preuves, il paraît de bonne politique de laisser leur chance à ceux qui ont été introduits ou réintroduits par la loi du 24 juillet 2019 , comme les équipes de soins spécialisés, le projet territorial de santé qui vient chapeauter les différents projets de santé, ou encore les dispositifs d'appui à la coordination (DAC).
Dans le cadre du Ségur de la santé, une enveloppe de près de 400 millions d'euros sur cinq ans a d'ailleurs été prévue en soutien à plusieurs de ces dispositifs au titre du pilier 4 « Fédérer les acteurs de la santé dans les territoires au service des usagers » 278 ( * ) . Aussi peut-on s'attendre à ce que certains s'entre eux, aujourd'hui encore peu déployés, se développent davantage au cours des mois à venir.
Les dispositifs d'appui à la coordination : une mise en oeuvre progressive qui s'annonce fructueuse
Sur la base d'un amendement sénatorial, l'article 23 de la loi du 24 juillet 2019 279 ( * ) a procédé à une rationalisation des structures d'appuis aux professionnels de santé. En effet, les réseaux de santé, les dispositifs relevant de la méthode d'action pour l'intégration des services d'aide et de soins (MAIA), les plateformes territoriales d'appui (PTA) et les coordinations territoriales d'appui (CTA) sont amenés à s'unifier en un dispositif unique d'ici à juillet 2022 : les dispositifs d'appui à la coordination (DAC). Les centres locaux d'information et de coordination (CLIC) pourront également rejoindre ce dispositif sur décision du conseil départemental. À terme, tous les territoires devront être couverts par un DAC, structure qui vient en appui aux professionnels de santé, sociaux et médico-sociaux faisant face à des situations complexes, et coordonne les parcours complexes des personnes.
Les DAC ont trouvé une de leurs premières applications dans l'appui au traitement des cas des symptômes persistants de la covid, ou « covid long », nécessitant une coordination accrue des professionnels de santé. Ils ont ici fait la preuve de leur utilité et de leur efficacité 280 ( * ) . L'état de mise en oeuvre de ces dispositifs invite toutefois à attendre leur pleine appropriation par les acteurs avant de les évaluer et, le cas échéant, les faire évoluer.
En juillet 2021, 119 dispositifs étaient déclarés par les ARS, dont 100 DAC déjà constitués ou ayant un projet d'unification fortement développé (61 DAC constitués ou projets de DAC formalisés en 2020) et 19 projets de DAC en construction en 2021 281 ( * ) . En novembre 2021, 9 territoires étaient encore sans projet de DAC en construction (19 en 2020).
2. Une demande d'amélioration de l'organisation territoriale des soins pourtant persistante face à des démarches trop souvent impulsées d'en haut
La commission d'enquête constate toutefois une demande d'amélioration de l'organisation des soins, au niveau local, avec un décloisonnement plus effectif, des coopérations plus efficientes et orientées vers des objectifs de santé publique concrets dépendant du territoire envisagé : les problématiques sanitaires et les pathologies associées ne sont pas réparties uniformément, ce qui suppose que les modalités d'organisation de la prévention et du soin soient adaptées au territoire, ce que seuls les acteurs de terrain (professionnels de santé, associations de patients et collectivités) peuvent déterminer.
Une organisation territoriale rationnelle des soins doit en effet viser une capacité à délivrer les soins en rapport avec les besoins et objectifs de santé publique propres au territoire . Cela suppose d'engager une action au niveau géographique pertinent, c'est-à-dire sur un périmètre où les enjeux sanitaires sont homogènes et où la coopération entre les acteurs est cohérente.
Le projet territorial de santé , prévu par la loi depuis deux ans, contribue théoriquement à cette adéquation entre offre et demande de soins. En effet, il « définit le territoire pertinent pour la mise en oeuvre par ses acteurs de l'organisation des parcours de santé », et « décrit les modalités d'amélioration de l'accès aux soins, de la continuité des soins et de la coordination des parcours de santé, notamment l'organisation de l'accès à la prévention, au dépistage, aux soins de proximité, aux soins non programmés et aux soins spécialisés, sur tout le territoire » 282 ( * ) . Il tient compte des projets de santé des CPTS, du projet médical partagé du GHT, du projet territorial de santé mentale, des contrats locaux de santé ainsi que des projets médicaux des établissements de santé privés et des établissements sociaux et médico-sociaux. Lorsqu'il est bien réalisé, il s'apparente donc à une synthèse de l'ensemble de ces projets. Le directeur général de l'ARS peut s'y opposer sur le fondement du projet régional de santé ou de la pertinence du territoire de santé.
Le projet territorial de santé n'est toutefois pas obligatoire et, faute de disposer d'informations précises sur le sujet, les services du ministère des solidarités et de la santé se sont bornés à répondre à la commission d'enquête qu'il était « peu utilisé ».
Le docteur Thierry Godeau, président de la conférence des présidents de CME des centres hospitaliers a souhaité que le projet territorial de santé soit rendu obligatoire: « Ce n'est pas aux seuls acteurs d'un GHT, mais à tous les acteurs d'un territoire de se coordonner et de répondre ensemble aux besoins de santé d'un territoire sous la forme d'une responsabilité populationnelle partagée. Les modalités de réponse pourront varier selon les ressources disponibles de chaque secteur. Ce projet territorial doit définir un projet de santé avec de réelles priorités, adapté aux besoins du territoire et contractualisé financièrement avec les ARS. » 283 ( * )
Pourtant, il est à craindre que la faible mise en oeuvre du projet territorial de santé ne soit pas sans lien avec une forme d'inadéquation vis-à-vis des besoins des acteurs de terrain . Comme le précisent les services du ministère, « il est parfois perçu comme une « couche supplémentaire », et sa plus-value reste à démontrer » 284 ( * ) . En particulier, lorsque plusieurs CPTS souhaitent travailler ensemble, elles passent plus volontiers par la mise en place d'une « inter-CPTS » que par un projet territorial de santé.
C'est d'ailleurs l'appréciation qu'avait portée la commission des affaires sociales du Sénat lors de l'examen du projet de loi relatif à l'organisation et à la transformation du système de santé, en qualifiant le projet territorial de santé de « strate supplémentaire d'un édifice déjà particulièrement lourd . » Consciente de ce risque, elle avait toutefois considéré qu'il « pouvait constituer un levier de coordination des acteurs au service du décloisonnement entre la ville et l'hôpital » 285 ( * ) , ce qu'il est lorsqu'il est utilisé.
L'appropriation d'outils nouveaux par les acteurs de terrain est parfois une question de temps. Il serait donc vraisemblablement prématuré de préconiser, à ce stade de leur mise en oeuvre, leur suppression ou leur remplacement.
On ne peut toutefois pas s'abstenir d'observer que l'élaboration du projet territorial de santé n'implique pas suffisamment les associations de patients ou les collectivités , ce qui peut contribuer à son relatif insuccès. Si celles-ci sont bien associées à la définition du diagnostic territorial partagé à travers leur participation au conseil territorial de santé et si ce diagnostic territorial partagé débouche sur projets territoriaux de santé, ces derniers sont initiés, élaborés et mis en oeuvre par des CPTS et des établissements et services de santé, sociaux et médico-sociaux 286 ( * ) . Les usagers et collectivités n'y prennent pas part. Les collectivités, en revanche, peuvent conclure avec l'ARS des contrats locaux de santé portant sur des objectifs de santé publique, mais ces contrats sont connexes et extérieurs aux projets territoriaux de santé.
Il pourrait être opportun d'envisager d'impliquer davantage les collectivités et les usagers dans l'élaboration des projets territoriaux de santé et la définition des territoires sur lesquels ils sont destinés à s'appliquer.
Marie-Sophie Desaulle, présidente de la Fédération des établissements hospitaliers et d'aide à la personne estime ainsi que l'élaboration des projets de santé doit impliquer les usagers : « pour sortir de l'hospitalocentrisme, il faut se poser la question de l'élaboration du projet de santé à l'échelle du territoire. Ce projet ne se réduit pas à celui du GHT, et il faut le construire avec tout le monde . Il faut aussi parler des usagers, partir des besoins, élaborer les priorités avec un niveau de spécialisation croissant en fonction des besoins de la population. » 287 ( * )
La commission d'enquête regrette que les démarches soient encore trop souvent impulsées d'en haut : c'est l'ARS qui délimite les territoires de démocratie sanitaire, et c'est encore elle qui nomme les participants du conseil territorial de santé, lequel participe au PRS et se prononce sur le diagnostic territorial partagé.
L'étendue des pouvoirs des ARS semble pourtant en décalage avec les moyens dont elles disposent . À titre d'exemple, les projets de santé et les projets territoriaux de santé sont approuvés par l'ARS sur la base du projet régional de santé, lequel comprend un schéma régional de santé, « établi pour cinq ans sur la base d'une évaluation des besoins sanitaires, sociaux et médico-sociaux » 288 ( * ) . Or les conditions dans lesquelles cette évaluation est effectuée par les ARS sont peu transparentes. Lors de son audition devant la commission d'enquête, la directrice générale de l'offre de soins n'a pas été en mesure d'en préciser le mode opératoire, tout en rappelant que les schémas régionaux étaient indispensables pour la délivrance des autorisations d'activité des établissements de santé 289 ( * ) . Quant au ministre des solidarités et de la santé, il a considéré, à propos des besoins de santé, « qu'on ne sait pas les évaluer » et qu'on ne pouvait « fonctionner qu'en termes d'offre, et non de besoin » 290 ( * ) .
Une réflexion s'impose donc véritablement sur la question de l'évaluation des besoins de santé d'un territoire , qui détermine celle de l'organisation des moyens pour y répondre.
Le niveau régional, en particulier, n'est probablement pas l'échelon adéquat pour procéder à cette évaluation, et il conviendrait sans doute de privilégier une approche « montante » à l'approche « descendante » selon laquelle les projets et contrats de santé divers et variés doivent être compatibles avec un projet régional de santé préétabli.
B. LA RESPONSABILITÉ POPULATIONNELLE : UN CONCEPT INTÉRESSANT, MAIS UNE RÉFLEXION ENCORE INABOUTIE
Au cours des travaux de la commission d'enquête, beaucoup d'intervenants ont souligné la nécessité de fédérer les acteurs de santé d'un territoire autour d'une « responsabilité populationnelle » afin d'identifier les besoins de santé de la population et de s'organiser pour y répondre.
Cette notion n'est pas nouvelle : elle était déjà évoquée, par exemple, dans le rapport de mars 2014 de Bernadette Devictor sur le « service public territorial de santé » et présentée alors comme fondement de l'organisation des acteurs de santé à travers le contrat territorial de santé et le diagnostic territorial partagé.
« Les acteurs de santé s'organisent selon une approche en responsabilité populationnelle, c'est-à-dire dans la préoccupation que chaque personne sur le territoire de proximité trouve a minima une orientation vers la réponse adaptée à ses besoins de santé, dans une perspective de réduction des inégalités et territoriales de santé », y est-il écrit.
1. Une notion à géométrie variable
Si la responsabilité populationnelle est définie par l'article L. 1434-10 du code de la santé publique , disposant que « l'ensemble des acteurs de santé d'un territoire est responsable de l'amélioration de la santé de la population de ce territoire ainsi que de la prise en charge optimale des patients de ce territoire », son contenu reste encore très imprécis. C'est pourquoi, lors de l'examen de la loi « Santé » de 2019, le Sénat avait supprimé l'article instituant cette responsabilité populationnelle, que la commission des affaires sociales avait considéré « de portée purement déclaratoire. »
Sans pouvoir encore donner de contenu concret à cette notion, la commission d'enquête a toutefois pris connaissance avec intérêt des différentes réflexions qui l'entouraient.
La Fédération hospitalière de France (FHF) a ainsi lancé en 2018 une expérimentation assise sur la mise en oeuvre de ce concept dans cinq territoires - Deux-Sèvres, Cornouaille, Douaisis, Haute-Saône et Aube-Sezannais - et axée autour du traitement du diabète et de l'insuffisance cardiaque. L'expérimentation est intégrée dans le volet « Incitation à une prise en charge partagée » (IPEP) de l'article 51 de la LFSS pour 2018.
Le mode d'intervention se fonde sur un « modèle d'intervention clinique » , déployé dans le cadre de programmes cliniques élaborés par l'ensemble des acteurs de santé d'un territoire. Ces programmes délimitent une population selon des critères socio-économiques, cliniques et « économiques », puis s'appuient sur l'évaluation des besoins de cette population en élaborant des profils cliniques. Doivent ensuite être définies les pratiques optimales pour chaque profil clinique.
Les programmes cliniques sont assis sur une architecture informationnelle permettant leur exécution. Selon la FHF, pour déployer ce genre de programme, les systèmes d'information doivent être orientés vers la prévention et le maintien en santé de grandes cohortes de personnes et de patients peu complexes pour éviter la dégradation de leur état de santé, ce qui est rendu possible par l'accès aux données cliniques en temps réel , et par le suivi, en temps réel et sur le long cours, de leur évolution ainsi que l'exécution des programmes et leurs résultats.
Un projet légèrement différent a été défendu par François Crémieux, directeur de l'AP-HP, lors de son audition devant la commission d'enquête 291 ( * ) . Il s'agit à ses yeux d' éviter la dilution actuelle de responsabilité due à la multiplicité des acteurs sur un même territoire par une contractualisation entre l'acteur de santé pertinent, d'un côté, et l'État ou une collectivité, de l'autre. L'acteur visé se verrait assigner des objectifs à atteindre , adaptés aux enjeux du territoire et adossés à des indicateurs de santé précis.
La responsabilité populationnelle des acteurs de santé, selon François Crémieux et Jean-Luc Rouve, président de la CME de l'AP-HM, se définit comme une « responsabilité à l'égard d'une population identifiée ». « Les professionnels de santé et les hôpitaux , écrivent-ils, doivent, eux, basculer d'une logique de simple offre de prévention ou de soins à une véritable responsabilité à l'égard d'une population et de ses besoins de santé. »
Comment faire ? « Il s'agit de décrire les besoins de santé », puis « face à chacun de ces besoins, redessiner la carte des responsabilités et définir des objectifs pour chaque acteur, en ajustant les modèles économiques pour financer à la fois les soins et la prévention. »
Face au diagnostic ainsi élaboré, « il faut identifier les bons acteurs et conférer à chacun une part de cette responsabilité d'agir, en développant l'offre de prévention ou de soins nécessaire, le cas échéant en coopération avec d'autres compétences du territoire. C'est à l'État ou aux collectivités territoriales de siffler la fin de partie d'un dispositif d'organisation des soins qui dysfonctionne de longue date et d'imposer [...] un objectif de résultat. » 292 ( * )
Cette réflexion est née de ce que, à Marseille, malgré de multiples incitations à la coopération entre les acteurs, dans le cadre de la lutte contre la propagation de l'épidémie de covid-19, l'absence d'attribution claire de responsabilité (« personne n'est responsable de la santé des populations ») aurait empêché d'atteindre des taux de vaccination corrects.
La responsabilité populationnelle : éléments d'explications et de méthode
Selon François Crémieux, « il faudrait identifier quelques grandes causes de santé publique, en fonction des territoires, et se fixer quelques indicateurs à atteindre, comme par exemple le taux de vaccination, le suivi de maladies chroniques ou la prévention de la dépendance chez les personnes âgées.
« Il faudrait une contractualisation avec une communauté professionnelle territoriale de santé (CPTS) ou un hôpital, pour atteindre ces objectifs. On peut même lancer un appel à manifestation d'intérêt ou à concurrence pour savoir qui souhaite s'engager sur cet objectif. Puis on rémunère la structure retenue sous condition qu'elle rende des comptes sur une période définie pour respecter ses objectifs. Je pense qu'il est important de changer de logique en passant d'indicateurs, y compris sur la qualité de prise en charge, portant sur des patients qui viennent vers le système de soins, à des indicateurs portant sur des populations qui viennent ou ne viennent pas vers les acteurs de santé. Cela nous amènerait à trouver les bons interlocuteurs et les bons partenaires, notamment parmi les associations.
« Il faudrait des objectifs clarifiés par les agences régionales de santé (ARS), contractualisés avec des acteurs rémunérés pour le coût que cela représente, évalués en fonction des résultats obtenus et séquencés dans le temps. Ce n'est pas incompatible avec le fait que chacun soit suivi par une équipe pluri-disciplinaire, type CPTS. Cela nous permettrait de franchir des caps en termes de qualité de prise en charge ou de soin. Nous avons des problématiques similaires avec la population scolaire, universitaire ou salariée. Nos dispositifs de santé publique, médecine scolaire, universitaire ou de travail, ont de grandes difficultés pour remplir leur mission. Nous pourrions là aussi imaginer des objectifs de santé publique contractualisés, pourquoi pas avec de nouveaux acteurs autres que ceux prenant traditionnellement en charge la santé de ces populations. »
Source : Audition du 18 janvier 2022
S'agissant des CPTS, l'article L. 1434-12-2 du code de la santé publique, introduit par l'ordonnance du 12 mai 2021 relative aux CPTS, semble toutefois s'inscrire dans la logique de cette proposition, puisqu'il attribue à la CPTS des objectifs de santé publique à atteindre dans le cadre d'une contractualisation avec l'ARS.
S'agissant des autres acteurs, la mise en oeuvre complète de cette proposition supposerait la construction d'un circuit parallèle au projet territorial de santé et au contrat territorial de santé, projet censé réunir les acteurs de santé du territoire pour les faire travailler ensemble, et donc une redéfinition globale de l'organisation territoriale des soins.
Enfin, parmi les propositions marquantes dont la commission a pu prendre connaissance figure celle du conseil national de l'ordre des médecins (CNOM). Entendu par la rapporteure, son président, le docteur Patrick Bouet, a évoqué sa conception de la responsabilité populationnelle, territoriale et collective. Le CNOM appelle ainsi à la mise en oeuvre d'une « mission territoriale publique » 293 ( * ) , au niveau du territoire et pour chaque médecin, à partir d'un collectif (usagers et professionnels), et basée sur l'évaluation qu'il ferait des besoins de santé d'un territoire délimité.
Cette mission territoriale publique (MTP) serait fondée sur une évaluation des besoins de santé du territoire . Chaque médecin serait incité à adhérer à cette MTP et à en prendre sa part de façon coordonnée avec les autres acteurs de santé. Dans le cadre de la mise en oeuvre de cette mission territoriale publique, le CNOM appelle également à faciliter et valoriser les collaborations entre établissements hospitaliers, publics ou privés , dans l'intérêt du patient et pour répondre aux besoins et capacités du territoire. La participation à cette mission donnerait lieu au versement d'une rémunération, ou d'un forfait, aux médecins ou membres de l'équipe de soins garantissant la prise en charge coordonnée pour tous les patients en situation d'inégalités sociales ou de précarité.
La permanence des soins serait, dans ce cadre, définie comme une mission de service public, à laquelle on donnerait un sens populationnel, dont les acteurs seraient individuellement et collectivement responsables de la mise en oeuvre. Les acteurs participants à la MTP se partageraient donc, qu'ils travaillent en ambulatoire ou en établissement, la charge de la permanence des soins. Les horaires de la PDSA seraient discutés localement, les conditions de permanence des soins en établissement de santé seraient soumises à la concertation et à la décision de la démocratie locale.
Ces réflexions ont pour principal mérite d'identifier les enjeux : une évaluation correcte des besoins de santé à l'échelle du territoire, et, pour y répondre, l'assignation d'objectifs particuliers à des acteurs.
S'il paraît donc nécessaire de faire évoluer l'organisation des soins sur la base d'une approche territoriale et populationnelle, associant l'ensemble des acteurs de santé, il demeure encore difficile de discerner quels pourraient-être les périmètres et les outils institutionnels pertinents, alors que de nombreux dispositifs existent déjà.
Enfin, la décentralisation des financements , à l'échelle régionale ou infrarégionale et leur décloisonnement, entre la médecine de ville et l'hôpital , irait dans la logique d'une plus grande coordination des intervenants aux différents stades de la prise en charge du patient.
La possibilité de décliner l'Ondam en objectifs régionaux de dépenses d'assurance maladie (Ordam) est évoquée depuis plusieurs années dans le débat public.
La commission des affaires sociales du Sénat 294 ( * ) , avait souligné tout l'intérêt de cette approche pour favoriser des actions transversales de coordination des soins définies à l'échelon local et la résorption des inégalités territoriales de santé et d'accès aux soins. Elle avait cependant souligné les difficultés que soulèveraient la mise en place d'Ordam, tant dans la détermination des montants attribués à chaque région que dans la régulation des dépenses, sans garantie sur la formation de nouvelles inégalités territoriales.
Elle suggérait toutefois la construction d'objectifs régionaux à valeur indicative.
Sans remise en cause de l'architecture actuelle, le fonds d'intervention régionale (FIR) pourrait donner aux ARS des marges de manoeuvre pour soutenir cette nécessaire coordination territoriale. Les dotations du FIR demeurent cependant extrêmement limitées 295 ( * ) et sont en très grande parties fléchées par l'administration centrale, laissant peu de souplesse d'utilisation aux ARS.
Comme l'avait demandé la commission des affaires sociales, il serait nécessaire d'augmenter les dotations du FIR pour étendre les marges de manoeuvre des ARS dans la conduite de politiques transverses entre les secteurs de l'offre de soins.
Recommandation : augmenter les dotations du FIR pour étendre les marges de manoeuvre des ARS dans la conduite de politiques transverses entre les secteurs de l'offre de soins.
2. Des décloisonnements nécessaires à organiser au plan local
Tout au long des travaux de la commission d'enquête ont été mis en lumière les multiples cloisonnements qui nuisent à l'efficacité de notre système de soins et à la bonne prise en charge, au bon niveau, des patients.
Il s'agit tout d'abord du cloisonnement entre la médecine de ville et l'hôpital , qui s'est accentué au fil des décennies. Si la France a développé un système hospitalier performant et solide, sur des fondements établis lors de la réforme de 1958, il en est néanmoins résulté un éloignement progressif et même une ignorance réciproque du monde libéral et du monde hospitalier.
En témoignent la difficulté des médecins de ville à établir le contact avec leurs confrères hospitaliers pour le suivi des patients, et le peu de relations entre services hospitaliers et structures de soins de ville. Le rôle désormais reconnu aux hôpitaux de proximité et leur mode de fonctionnement original amorcent un mouvement de rapprochement qui reste encore très limité pour les centres hospitaliers généraux et plus encore pour les CHU. Quant à l'exercice médical mixte, ville-hôpital, son intérêt est désormais de nouveau reconnu dans son principe, mais reste encore à trouver sa mise en oeuvre concrète.
Le cloisonnement entre établissements selon leur statut - public, privé lucratif ou non lucratif - a aussi été souligné à de nombreuses reprises. La crise sanitaire, dans sa phase la plus aigüe du printemps 2020, a fourni de nombreuses illustrations de coopérations inédites, à des degrés variables selon les territoires. Le sentiment prévaut que le retour à la normale a interrompu ce rapprochement, notamment avec le secteur privé lucratif, malgré la volonté très majoritairement exprimée par les représentants des différents secteurs de faire tomber les barrières et d' agir en pleine complémentarité . Les logiques persistantes de concurrence, le poids inégal des contraintes de permanence des soins, les procédures rigides découlant des dispositions législatives et réglementaires associées au service public hospitalier continuent de constituer des obstacles à une coexistence plus optimale des différents types d'établissements.
Le cloisonnement des secteurs sanitaire et médico-social représente une troisième difficulté, plus prégnante à mesure qu'augmente le nombre de patients âgés souffrant de pathologies multiples et représentant une part croissante des besoins de santé, en ville comme à l'hôpital. Le niveau de prise en charge médicale et paramédicale au sein des Ehpad reste largement insuffisant et les modalités d'articulation avec la médecine libérale comme avec l'hôpital sont trop peu organisées.
Si notre pays a su développer un système sanitaire et social très étoffé, comme en témoigne la part de la richesse nationale qu'il lui consacre et qui présente peu d'équivalent dans les autres pays développés, celui-ci est désormais soumis à des tensions de plus en plus vives sous l'effet de plusieurs facteurs bien connus : le vieillissement de la population et l'évolution exponentielle des besoins en santé qu'il génère, la contrainte sur les ressources qui ne peuvent augmenter sans limite, une situation relative de pénurie de professionnels médicaux et paramédicaux, tenant moins à leur nombre global qu'au temps effectivement disponible pour le soin qu'ils représentent et à des disparités d'implantation.
Dans un tel contexte, le décloisonnement entre structures, statuts, modes d'exercice professionnel devient impératif pour rendre les prises en charge plus rapides, plus fluides, plus efficaces, éviter les consultations ou examens redondants, encore beaucoup trop nombreux, et optimiser les moyens.
La commission d'enquête a constaté à ce sujet qu' il ne pouvait y avoir de modèle unique . Ce décloisonnement repose sur l' engagement des différents acteurs concernés , en fonction de réalités propres à chaque territoire . Cette nécessaire coordination peut difficilement leur être imposée selon un schéma unique préétabli au niveau national et sur un périmètre découlant d'un quadrillage territorial défini a priori par les autorités administratives.
Au-delà des acteurs de santé et du secteur médico-social, ainsi que des associations d'usagers, l'implication des élus - concernés au premier chef par les conditions d'accès aux soins de la population - est indispensable , même si votre rapporteure considère que la santé, comme l'organisation sanitaire, relèvent de la compétence première de l'État.
Sur ce point, la loi 3DS du 21 février 2022 a apporté très peu d'évolution. Le rôle du conseil d'administration des ARS, qui remplace le conseil de surveillance, a été étendu à la mise en avec les collectivités territoriales de conventions pour l'application du projet territorial de santé. La place des élus y a été renforcée par l'institution de vice-présidences leur étant attribuées, sans aller jusqu'à la coprésidence par le président du conseil régional comme le souhaitait le Sénat.
Au demeurant, si l'échelon régional est important, il n'apparaît pas nécessairement comme le plus pertinent, compte tenu de la superficie considérable de certaines régions, pour impulser ces coordinations nécessaires au décloisonnement des acteurs de terrain.
L'échelon départemental paraît à l'évidence devoir être renforcé . Cela avait paru clairement à l'occasion de la crise sanitaire et les délégations départementales des ARS, aujourd'hui simples courroies de transmission administratives, devraient être dotées de moyens et de marges d'autonomie leur permettant d'assumer une réelle mission d'animation territoriale. Mais les départements doivent aussi en tant que tels trouver leur place dans cette organisation, compte tenu de leurs compétences dans le domaine social, et plus particulièrement en matière médico-sociale. Les communes et intercommunalités sont elles aussi concernées par la structuration territoriale de l'offre de soins.
Des formes de structuration et coordination des professionnels et des établissements se développent actuellement sur les territoires, parfois de manière quelque peu foisonnante, sur la base des différentes dispositions législatives mises en place depuis la loi HPST ou selon des formules ad hoc définies par les acteurs eux-mêmes. C'est ce type d' initiatives obéissant à une logique de terrain qu'il faut encourager en laissant une grande latitude d'organisation , et non des modèles uniformes et imposés. De même, les cahiers des charges souvent trop rigides définis par les textes réglementaires entravent ou freinent les projets auxquels aspirent les professionnels de santé et doivent donc être assouplis . Si elle paraît sans doute plus difficile à appréhender, cette méthode faisant confiance aux acteurs de terrain tout en les appelant à leurs responsabilités paraît mieux à même d'aboutir à des organisations moins cloisonnées, plus efficaces et centrées sur les besoins des patients.
Recommandation : encourager la structuration et la coordination des professionnels et des établissements de santé sur la base d'initiatives obéissant à une logique de terrain et laissant aux acteurs une grande latitude d'organisation en proscrivant les cahiers des charges trop rigides.
CONCLUSION
À l'issue de près de quatre mois de travaux, la commission d'enquête dresse un bilan nuancé de la situation de l'hôpital.
La crise sanitaire n'a pas été le déclencheur d'une crise de l'hôpital dans notre pays mais bien le révélateur d'une série de crises latentes, profondes et parfois ignorées. Après une décennie de réformes hâtives et désordonnées mais surtout d'une régulation financière déconnectée du terrain et des transformations des besoins de santé, l'hôpital est indéniablement en souffrance.
Mais ce constat ne doit pas conduire à se résigner à ce qui serait un inévitable effondrement de l'hôpital public. Au contraire. La commission d'enquête estime que la sortie de la pandémie doit être le moment d'un électrochoc pour redresser l'hôpital.
Sur la base du diagnostic posé par le présent rapport, il est clair que ce dont l'hôpital a aujourd'hui besoin, ce n'est pas d'une nouvelle loi, c'est de confiance.
C'est le message que la commission d'enquête entend envoyer : l'hôpital doit désormais sortir d'un pilotage erratique et d'un quotidien où soignants et dirigeants ne cessent de courir après le temps et les moyens, de gérer les urgences jusqu'à l'épuisement .
Il faut redonner du souffle à l'hôpital , lui donner davantage de liberté et d'autonomie dans son organisation , en lui attribuant des moyens proportionnés aux défis de santé actuels . Redessiner sa juste place au sein du système de soins. Permettre aux soignants de soigner . Donner aux gestionnaires médicaux et administratifs les moyens nécessaires aux projets de transformation . En un mot : sortir des urgences .
EXAMEN EN COMMISSION
Réunie le mardi 29 mars 2022, la commission d'enquête a examiné le rapport de la commission d'enquête sur la situation de l'hôpital et le système de santé en France.
M. Bernard Jomier , président . - Nous nous retrouvons pour notre dernière réunion, consacrée à l'examen du rapport de notre rapporteure Catherine Deroche.
Nous avons travaillé sur une période concentrée, moins de quatre mois, et entendu près d'une centaine de personnes, au cours d'une vingtaine de réunions plénières et d'auditions de la rapporteure.
C'est donc un travail dense dont témoigne le projet de rapport qui vous est soumis sur un sujet complexe. De multiples facteurs, internes et externes, expliquent la crise de l'hôpital. Nous avons choisi de ne pas traiter certains domaines, comme celui de la santé mentale, car le travail aurait été trop tentaculaire. C'est donc à un exercice de synthèse difficile qu'a dû se livrer notre rapporteure ; sans préjuger de la décision qui sera prise sur le rapport, je veux saluer la qualité du travail qui vous est soumis aujourd'hui.
Je rappelle le caractère strictement confidentiel de notre réunion. Vous avez pu prendre connaissance du projet de rapport depuis jeudi dernier. Un exemplaire vous est aujourd'hui distribué. Le respect du devoir de confidentialité est impératif. C'est pourquoi il vous sera demandé de le restituer à la fin de notre réunion.
Je dois vous consulter sur la publication du compte rendu de notre réunion d'aujourd'hui. Y a-t-il des objections ?... Je n'en vois pas. Le compte rendu sera donc publié.
Je laisse la parole à notre rapporteure, que je remercie pour la qualité du travail qu'elle a effectué.
Mme Catherine Deroche , rapporteure . - Depuis le 9 décembre dernier, début de nos travaux, nous avons entendu un très grand nombre d'acteurs ou d'experts de la politique de santé. Nous avons pu constater les multiples facteurs de la crise de l'hôpital - certains propres à l'hôpital, d'autres tenant à l'organisation d'ensemble du système de santé - et aussi mesurer leur complexité. Il ne peut donc pas y avoir de réponse simple, ni de réponse unique à cette crise.
L'hôpital comme le système de santé en général, fait face à des tendances de fond.
Le progrès médical a prolongé la durée de la vie, et par là même, il a augmenté le besoin en soins pour le traitement des pathologies chroniques qui concernent une part croissante de la population. La charge de plus en plus lourde pesant sur le système de soins - ville et hôpital - est en quelque sorte la contrepartie de son efficacité.
Deuxième tendance, la démographie des professions de santé, notamment médicales, avec des évolutions sociologiques - cela nous a beaucoup été dit - qui convergent avec le reste de la société en termes de rapport au travail.
Par ailleurs, notre système de santé est riche de très fortes compétences, mais également très fragmenté entre modes d'exercice, structures, professions, spécialités. Il se caractérise par un degré de liberté significatif laissé aux professionnels et aux patients - liberté d'installation, libre choix du médecin -, combiné à un haut niveau de prise en charge par la solidarité. C'est la marque de notre modèle social, auquel les Français sont attachés.
C'est en ayant en tête tous ces éléments que nous avons abordé ce travail, en essayant de dégager quelques lignes de force de la très grande diversité de témoignages et d'opinions qui se sont exprimés.
Cela explique en grande partie le caractère volumineux et parfois technique et détaillé du rapport. Mais il était nécessaire de faire écho aux questions, y compris les plus concrètes, qui ont été soulevées au cours des auditions et des déplacements dans les établissements hospitaliers. Ces questions ont débordé le cadre strict de l'hôpital. Elles ont porté sur ses liens avec les autres acteurs de santé et même abordé la problématique beaucoup plus vaste de la médecine de ville, dans la mesure où ville et hôpital sont étroitement interdépendants.
Je serai assez rapide sur le constat.
Tous les témoignages concordent. La pression est intense sur les services hospitaliers, à commencer par les urgences. Elle n'épargne pas les établissements privés.
La crise sanitaire a amplifié les difficultés, avec les redéploiements nécessaires au profit des unités de soins critiques et un effet de « dépression post-crise », une fois close la période exceptionnelle durant laquelle le fonctionnement habituel de l'hôpital aura été mis entre parenthèses pour combattre l'épidémie.
Les causes sont plus anciennes. Nous les décrivons dans le rapport. Elles conduisent à une dégradation des conditions de travail éprouvée par l'ensemble des personnels médicaux et soignants, y compris les internes. Elles provoquent un sentiment de « perte de sens » dans le travail, lui aussi largement exprimé par des personnels s'estimant confrontés à des injonctions contradictoires.
Bien que d'ampleur inédite, l'effort de revalorisation des rémunérations issu du Ségur de la santé n'a pas fondamentalement modifié la situation. Il alimente même certaines insatisfactions sur les choix opérés et leur équité.
Les ressources humaines de l'hôpital sont donc aujourd'hui fortement fragilisées, et cela se traduit par des difficultés à recruter des personnels - notamment infirmiers - ou à les conserver.
Qu'en est-il des postes vacants et des lits fermés ?
Chacun se souvient des chiffres avancés cet automne. Le Gouvernement les avait immédiatement démentis, mais en réalité, il est lui-même dans l'incapacité d'établir un tableau de la situation.
Il a déclenché en urgence une enquête qui apporte finalement peu d'éléments d'information. Moins de la moitié des établissements ont répondu et les questions ont été posées de telle sorte que ni le déficit en personnel ni la proportion de lits fermés n'ont été chiffrés. Le ministère estime à 2 % la baisse du nombre global de lits en deux ans, sans en détailler la cause. Il confirme des départs sensiblement supérieurs aux recrutements pour les infirmiers et les sages-femmes en octobre-novembre, période trop courte pour avoir une idée d'ensemble.
Nos travaux confirment un important déficit en personnel, en premier lieu pour les infirmiers : 1 400 postes vacants pour la seule AP-HP, soit 7,5 % des effectifs et 1 000 de plus qu'en octobre 2019. Ce déficit affecte aussi d'autres métiers : sages-femmes, masseurs-kinésithérapeutes, manipulateurs en électroradiologie... On constate une forte déperdition en cours d'études pour les sages-femmes et les infirmiers entre autres, et cela se ressent sur le vivier de recrutement.
Autre constat : l'absence de véritable suivi de la part du ministère de la santé. Des données existent, dans les systèmes d'information des établissements ou des structures de formation, mais pas les moyens de les agréger pour fournir la vision actualisée nécessaire au pilotage de la politique hospitalière sur des questions aussi importantes que les ressources humaines et les capacités.
C'est donc une première recommandation que je formule : faire évoluer les bases de données nationales et les connexions avec les établissements pour disposer de ces informations et mettre en place des indicateurs de suivi des effectifs en formation.
La situation critique que nous constatons témoigne d'un certain paradoxe. Nous détaillons dans le rapport de nombreux indicateurs de comparaison internationale montrant que notre système hospitalier est parmi les mieux équipés et les mieux financés en Europe : le nombre d'établissements, le nombre de lits, le volume de personnels, le niveau de financement public consacré aux hôpitaux, la faiblesse du reste à charge pour les patients nous placent dans la moyenne haute des pays européens.
C'est donc sans doute autant l'utilisation des moyens consacrés au système de santé que leur niveau global qui pose question.
En ce qui concerne spécifiquement l'hôpital, il est clair néanmoins que la pression financière s'est accentuée au milieu des années 2010. Elle s'est répercutée sur leur principal poste de dépenses - la masse salariale - avec des effets très sensibles sur les conditions de travail des équipes de soins, dans un contexte d'augmentation continue de l'activité.
Cette pression n'est pas tant due, comme on l'entend souvent, à l'introduction de la tarification à l'activité (T2A) qu'à la façon dont celle-ci a été réduite à une simple clef de répartition d'une enveloppe prédéfinie, arrêtée trop indépendamment des tendances lourdes des besoins en soins hospitaliers.
La tarification à l'activité présente l'avantage d'attribuer aux hôpitaux des ressources en rapport avec leur activité, pour peu que le tarif corresponde autant que possible à une juste estimation du coût de chaque activité considérée. Or certaines activités hospitalières se prêtent peu ou ne se prêtent pas à cette approche par coût moyen. Surtout, les tarifs ont constamment baissé entre 2013 et 2018, non en raison d'une diminution des coûts, mais pour s'ajuster à une compression de l'Ondam (objectif national de dépenses d'assurance maladie) hospitalier, avec un point historiquement le plus bas en 2016. Cette mécanique délétère dans laquelle baisse des tarifs et course à l'activité s'auto-alimentent a été stoppée en 2019, mais elle a profondément altéré l'équilibre des établissements, sur les plans humain et financier. En 2019, plus de la moitié des hôpitaux publics étaient en déficit. L'effort d'investissement a été divisé par deux en dix ans. Le taux de vétusté des équipements s'est accentué, avec là aussi des conséquences sur les conditions de travail.
Face à ce constat, il m'apparaît prioritaire de redonner confiance, mais aussi de faire confiance aux acteurs hospitaliers dans leur ensemble, qu'ils soient soignants, gestionnaires ou chargés de fonctions de soutien.
Il me semble que trois directions ont émergé de nos travaux : le fonctionnement des établissements et l'implication des équipes de soins ; l'attractivité des métiers auxquels il faut redonner sens ; la logique de financement, qu'il faut réaccorder avec les objectifs de soins.
Première orientation : permettre aux acteurs de l'hôpital de reprendre prise sur la marche des établissements et l'organisation de leur travail, alors qu'ils ont aujourd'hui trop souvent le sentiment de subir les conséquences de décisions arrêtées et imposées sans considération des réalités quotidiennes.
À la suite du rapport du professeur Claris, plusieurs évolutions sont intervenues dans les textes en 2021. Mais tout autant que les textes, ce sont les pratiques qu'il faut infléchir, au niveau des diverses instances de gouvernance, dans lesquelles le rôle des représentants des praticiens et des personnels paramédicaux doit être revivifié, mais aussi en renforçant les responsabilités et les capacités d'initiative des équipes de soins.
Je formule plusieurs propositions en ce sens visant renforcer l'interaction, aujourd'hui insuffisante, entre les commissions médicales d'établissement (CME) et directoires d'une part, les pôles et les services d'autre part, à renforcer également le rôle de la commission des soins infirmiers, à développer une culture commune entre médecins et équipes de direction.
Vous le savez, avec la loi Rist (loi du 26 avril 2021 visant à améliorer le système de santé par la confiance et la simplification), le rôle du service comme structure de base de l'hôpital a été restauré et l'organisation en pôles n'est plus obligatoire. Cette liberté d'organisation est une bonne chose et il n'y a pas lieu d'imposer un modèle unique. Il faut maintenant donner une traduction concrète à cette revalorisation du service.
Notre visite à l'hôpital de Valenciennes a été riche d'enseignements. De très larges délégations de responsabilités ont été accordées aux pôles, ceux-ci laissant aussi les services jouer pleinement leur rôle. Cette expérience est trop spécifique pour constituer un modèle pouvant être répliqué à l'échelle nationale, mais j'ai tout de même été frappée de constater qu'un établissement soumis aux mêmes règles statutaires que les autres, au même Ondam, à la même T2A, a augmenté ses effectifs tout au long de ces dernières années, attiré et fidélisé des personnels médicaux et soignants, sans recours à l'intérim médical et avec un taux d'absentéisme inférieur à la moyenne, dégagé des excédents, et mené une politique active d'investissement médical. Tout cela est dû à la forte implication des praticiens et soignants dans la gestion, avec en contrepartie, bien entendu, un effort de formation et l'acceptation de responsabilités autres que le soin.
C'est pourquoi je crois qu'il faut inciter activement les délégations de gestion aux pôles et services, mais également favoriser une logique de fonctionnement ascendante, permettant de prendre en compte les initiatives et projets des équipes de soins.
En parallèle, les établissements doivent être libérés des pesanteurs que provoquent des relations excessivement bureaucratiques avec les tutelles et des procédures de certification, d'accréditation et d'évaluation qui méritent d'être rationalisées. Plusieurs propositions sont formulées en ce sens.
Enfin, sans modifier le statut de l'hôpital, je crois qu'il y aurait intérêt à permettre des possibilités de différenciation en matière d'organisation et de gestion des ressources humaines en s'inspirant de celles dont disposent les établissements de santé privés d'intérêt collectif.
Deuxième orientation pour restaurer la confiance : redonner de l'attractivité aux métiers du soin.
Sur les rémunérations, le rapport détaille l'effort issu du Ségur, qui est réel et engage un rattrapage nécessaire, notamment pour les infirmiers. Il mérite d'être ajusté sur plusieurs points : la compensation de la permanence des soins et du travail de nuit et des week-ends, qui a été laissée de côté ; la situation des praticiens en fonction avant 2020, car ce sont surtout les débuts de carrière qui ont été revalorisés ; l'exercice hospitalier outre-mer, qui fait face à des difficultés particulières d'attractivité appelant des mesures spécifiques.
Au-delà des rémunérations, les conditions de travail sont un élément essentiel pour le recrutement et la fidélisation. Or elles se dégradent. Les différentes catégories de personnel l'ont signalé et toutes les enquêtes en témoignent. La politique de qualité de vie au travail doit être accentuée, en matière de cadre de travail et de prise en compte des contraintes de logement et de garde d'enfant. Un observatoire national avait été créé il y a trois ans. Les experts responsables ont démissionné en début d'année, déplorant le peu d'effort réalisé pour donner suite à leurs travaux et recommandations. Il s'agit donc d'une politique à relancer.
Autre point très important : la formation des personnels paramédicaux, notamment infirmiers. Les témoignages recueillis à ce sujet sont préoccupants : inadaptation de la procédure Parcoursup, qui sélectionne des profils insuffisamment motivés et préparés à la réalité de la formation ; lacunes constatées chez les infirmiers diplômés, parfois sur des compétences de base ; difficultés à recruter sur certaines spécialités, comme les soins critiques ou la gériatrie.
Je considère qu'une évaluation doit être rapidement menée pour envisager des mesures correctrices, tant sur le processus de sélection que sur les maquettes de formation. Par ailleurs, le tutorat auprès de leurs jeunes collègues doit être valorisé dans le parcours de carrière des infirmiers.
L'attractivité, c'est également permettre aux acteurs du soin à l'hôpital de retrouver du sens dans leur travail, en les libérant de tâches chronophages qui réduisent leur présence auprès des patients et en renforçant significativement les effectifs infirmiers et soignants dans les équipes de soins.
On sait que certaines contraintes liées à la traçabilité sont incompressibles, mais il y a des marges de manoeuvre, notamment en optimisant la ressource de secrétaires médicales, en utilisant davantage les outils numériques et en modernisant et en faisant converger les systèmes d'information.
S'agissant des effectifs, nous montrons dans le rapport le caractère assez artificiel du débat sur la part excessive de personnel administratif à l'hôpital. En réalité, nous avons près de trois quarts de personnels médicaux et soignants dans les hôpitaux publics. Dans le restant, il y a des personnels médico-techniques - laborantins, manipulateurs radio, préparateurs en pharmacie - et les secrétaires médicales. J'ai pu constater que certains établissements allaient créer des postes de soignants, par redéploiement de postes aujourd'hui dévolus aux fonctions support, notamment en regroupant les emprises dans le cadre de la modernisation des infrastructures hospitalières. C'est une démarche qu'il faut développer.
Mais plus globalement, il me paraît nécessaire de préconiser un renforcement significatif des effectifs d'infirmiers et d'aides-soignants dans les équipes de soins, au-delà des 15 000 recrutements supplémentaires sur trois ans annoncés dans le cadre du Ségur, dont on ne sait d'ailleurs pas combien ils représentent véritablement de créations nettes d'emplois ni quel est le degré de mise en oeuvre.
Aujourd'hui, un peu moins d'une dizaine d'activités spécifiques sont soumises à des ratios réglementaires, qui ne sont pas toujours respectés. Il me semble difficile de définir un ratio national unique pour l'ensemble des activités. Les besoins sont trop dépendants des caractéristiques propres des établissements. Il serait en revanche utile, à partir des outils de mesure de la charge en soins, qui existent mais sont peu utilisés, de développer des standards adaptables à chaque établissement, en fonction des caractéristiques de ses activités. Cela permettrait une alerte lorsque le ratio soignants par patients atteint un seuil critique.
Ce renforcement des effectifs me paraît particulièrement nécessaire dans les services de médecine, mais aussi, de manière générale, pour mieux assurer l'accompagnement des patients et des familles. Il pourrait aussi permettre de donner un rôle plus important aux infirmiers en pratique avancée, notamment auprès des patients atteints de pathologies chroniques.
Troisième orientation pour renforcer la confiance : assurer des modalités de financement plus lisibles, plus stables et prévisibles, déterminées en fonction des besoins de soins et des nécessités de modernisation des équipements.
Il faut d'abord que la construction de l'Ondam hospitalier soit plus transparente et réellement fondée sur la dynamique des besoins de soins en établissement. S'il est légitime de veiller à la maîtrise de ces dépenses, elle doit être envisagée sur des critères propres à l'hôpital, et non en faisant porter à celui-ci les dépassements constatés sur l'Ondam « soins de ville ». Il serait également raisonnable de suspendre pour quelques années de « respiration » - je propose cinq ans - les mises en réserve de crédits hospitaliers.
Les différents compartiments de financement, aujourd'hui multiples et complexes, doivent être simplifiés et obéir à des règles claires. La tarification à l'activité doit être réservée aux seules activités pour lesquelles elle est vraiment adaptée, comme l'engagement en avait été pris dès 2017 sans que cela ne se soit véritablement traduit jusqu'à présent. Dans les domaines où ils s'appliquent, les tarifs doivent être mieux corrélés à une estimation crédible des coûts et leur évolution stabilisée pour garantir une certaine visibilité aux établissements.
Le soutien financier aux établissements, annoncé une première fois à la fin de 2019 dans le cadre du plan d'urgence pour l'hôpital puis reformulé à l'été 2020 à la suite du Ségur, donne lieu à des « tuyauteries » difficiles à appréhender, avec des échéanciers de versement distincts selon la nature des opérations, les uns sur trois ans, les autres jusqu'en 2029. Il appellera un suivi extrêmement attentif.
La succession de plans exceptionnels tous les cinq ou dix ans démontre que le mode de financement actuel n'est pas adapté aux nécessités d'un renouvellement des investissements hospitaliers. Un modèle de financement pérenne des investissements autre que la simple couverture par les tarifs d'activité doit être envisagé, à partir de ressources budgétaires.
J'aborde maintenant le dernier volet du rapport, qui concerne non plus le fonctionnement de l'hôpital en lui-même, mais le parcours du patient au sein du système de soins. Il s'agit ici d'assurer le juste soin au juste niveau, en évitant les ruptures de prise en charge ou les redondances, au bénéfice des patients, mais également des différents acteurs de la chaîne de soins, en ville et à l'hôpital, dont l'action doit être mieux articulée.
Dans le cadre de notre travail, il n'était pas possible d'aborder tous les aspects tenant à l'organisation des soins, et notamment de la médecine de ville, dont nous savons qu'elle est en difficulté, ces difficultés se répercutant sur l'hôpital qui fait souvent office de premier recours.
J'ai néanmoins souhaité retenir plusieurs orientations visant à décongestionner l'hôpital et à le décloisonner de la médecine de ville.
Plusieurs points tout d'abord sur les soins primaires et la prise en charge des soins non programmés.
Nous connaissons les données de la démographie médicale, dont le redressement n'interviendra pas avant la prochaine décennie en ce qui concerne les généralistes. Il faut impérativement dégager du temps médical, en déverrouillant le recrutement d'assistants médicaux, soumis à des conditions de formation et de financement trop contraignantes et développer le rôle, aujourd'hui pratiquement inexistant, des infirmières de pratique avancée en ville, avec un modèle économique viable, ce qui n'est pas le cas actuellement.
S'agissant des soins non programmés, outre la nécessaire revalorisation de la visite à domicile, l'expérimentation du service d'accès aux soins (SAS) ouvre des perspectives intéressantes. Il faut toutefois que le modèle soit attractif pour une bonne participation de la médecine de ville à la régulation et à l'ouverture de créneaux de consultation. Ce n'est pas absolument garanti et il ne faudrait pas qu'un schéma uniforme nuise aux initiatives locales des médecins libéraux, notamment via les CPTS (communautés professionnelles territoriales de santé), comme les centres de soins programmés qui s'ouvrent dans certains départements. Je souhaite donc une évaluation approfondie du SAS, de ses résultats et de son coût avant toute généralisation.
Le rapport fait le point sur la permanence des soins ambulatoires (PDSA). Elle a été affaiblie, surtout en nuit profonde, mais 40 % des médecins continuent néanmoins à y participer et sur certains territoires elle fonctionne correctement. On ne reviendra pas à l'obligation, mais un renforcement paraît possible par des mesures plus incitatives dans les zones en tension, une meilleure communication sur l'existence même de la PDSA, qui ne devra pas pâtir de la mise en place du SAS, et le développement des maisons médicales de garde.
À l'hôpital, le parcours du patient doit être fluidifié. Des expériences intéressantes méritent d'être développées : la présence aux urgences d'un médecin généraliste vers lequel sont orientés les patients qui ne relèvent pas de l'hôpital, la mise en place de cellules de gestion de lits pour faciliter l'hospitalisation dans les services d'aval, l'anticipation des sorties en liaison avec les structures SSR (soins de suite et de réadaptation).
Sur un autre plan, notre audition sur l'hospitalisation à domicile (HAD) montre que celle-ci pourrait être beaucoup plus développée si les établissements en connaissaient mieux le principe et les possibilités et examinaient plus féquemment cette option pour les patients. Un effort d'organisation est également nécessaire dans les établissements d'hébergement pour personnes âgées dépendantes (Ehpad) pour que la solution HAD soit accessible à leurs résidents.
La systématisation des infirmières de nuit dans les Ehpad, assortie d'une formation adéquate, paraît indispensable pour limiter le transfert aujourd'hui systématique aux urgences en cas d'incident de santé.
Sur le décloisonnement ville-hôpital, les structures foisonnent souvent sur le terrain, sans toujours être bien connues et identifiées par les acteurs. Il me semble qu'une exigence de base serait de généraliser au sein des établissements l'existence d'une cellule ville-hôpital constituant un premier point de contact, de doter tous les praticiens hospitaliers de messageries sécurisées facilitant les liaisons avec les médecins de ville, d'organiser une filière d'admission directe que le médecin de ville pourrait solliciter pour les patients dont le diagnostic est bien établi, sans avoir à passer par les urgences.
Améliorer le parcours du patient suppose aussi une meilleure gradation de l'offre hospitalière au plan territorial.
Pour les hôpitaux publics, les groupements hospitaliers de territoire (GHT) n'ont pas encore produit de résultats probants en termes d'amélioration de l'organisation territoriale des soins hospitaliers. Sans doute faut-il revoir le périmètre de certains GHT et les recentrer sur des actions pour lesquelles leur valeur ajoutée peut être démontrée, par exemple la mise en place d'équipes médicales de territoire. Au vu de ce que l'on constate sur le terrain, comme à Strasbourg, la participation des Espic aux GHT pourrait être envisagée. Les complémentarités avec le privé commercial doivent aussi être développées, mais plutôt dans des formules moins intégrées, telles que les groupements de coopération sanitaires (GCS) ou les conventions d'association.
Le rôle désormais dévolu aux hôpitaux de proximité constitue quant à lui une bonne réponse à la question du maillage du territoire. Il faut en accélérer la labellisation, les renforcer en lits de médecine et en faire le pivot de la stratégie locale des GHT avec la médecine de ville.
J'évoquerai pour conclure l'organisation territoriale des soins, laquelle devrait permettre un décloisonnement des différents acteurs et une meilleure prise en charge des besoins de la population. Le schéma qui figure dans le rapport montre la multiplicité des instances et des outils mis en place depuis 2009. Je ne crois pas que la priorité soit aujourd'hui à une modification de l'architecture institutionnelle.
Beaucoup de nos interlocuteurs ont mis en avant la notion de « responsabilité populationnelle » incombant à tous les acteurs du soin sur un territoire donné et leur imposant de s'organiser, en lien avec les élus et les représentants des patients, pour la mettre en oeuvre. C'est une réflexion intéressante, mais qui me semble encore inaboutie : quels seraient les périmètres, les outils, les modes de financement ?
Personnellement, je considère que la compétence santé doit rester à l'État même si je soutiens, comme l'avait demandé le Sénat, une implication plus forte des élus dans les agences régionales de santé (ARS) et un véritable échelon départemental déconcentré.
Les ARS doivent bénéficier de plus grandes marges de manoeuvre financières. Il y a deux ans, la commission des affaires sociales avait jugé difficile de passer de l'Ondam à des objectifs de dépenses régionaux - Ordam - tout en jugeant que ceux-ci pouvaient avoir une valeur indicative intéressante. En revanche, les crédits du fonds d'intervention régional (FIR) aujourd'hui très limités et très orientés par des directives nationales, devraient être amplifiés et davantage laissés à la main des ARS pour favoriser les structurations territoriales des soins.
Il faut en effet inciter les acteurs de santé à mieux se structurer et se coordonner pour prendre en charge les besoins de santé de la population. Il ne peut y avoir à mon sens de schéma unique et c'est la logique de terrain qui doit prévaloir. Il faut donc laisser aux acteurs locaux la latitude nécessaire pour mettre en place les organisations les plus adaptées aux réalités du territoire, en proscrivant les cahiers des charges rigides dont l'administration de la santé est coutumière.
Voilà les conclusions auxquelles je suis parvenue au terme de ces trois mois d'écoute des institutions, organisations ou experts qui, à un titre ou à un autre, sont concernés par le fonctionnement de l'hôpital. Elles concernent à la fois l'hôpital et d'autres dimensions de notre système de soins. Certaines ont des implications immédiates, d'autres plutôt à moyen terme.
Je suis convaincue qu'il y a urgence à redonner à l'hôpital des marges d'initiative et d'autonomie, à le libérer de contraintes qui lui ont été jusqu'ici imposées de manière uniforme et centralisée, car il a en lui toutes les ressources - qu'il s'agisse des médecins et soignants, des équipes de direction, de tous les autres personnels - pour assurer efficacement sa mission. La crise sanitaire l'a démontré.
Ce dont l'hôpital a aujourd'hui besoin, ce n'est pas d'une nouvelle loi, c'est de confiance.
C'est le message que je propose d'envoyer : l'hôpital doit désormais sortir d'un pilotage erratique et d'un quotidien où soignants et dirigeants ne cessent de courir après le temps et les moyens, de gérer les urgences jusqu'à l'épuisement.
Il faut redonner du souffle à l'hôpital, lui donner davantage de liberté et d'autonomie dans son organisation, en lui attribuant des moyens proportionnés aux défis de santé actuels. Redessiner sa juste place au sein du système de soins. Permettre aux soignants de soigner. Donner aux gestionnaires médicaux et administratifs les moyens nécessaires aux projets de transformation.
En un mot : sortir des urgences.
C'est d'ailleurs le titre que je vous propose de retenir pour ce rapport.
M. Bernard Jomier , président . - Ce rapport, fourni, comporte près de 80 recommandations, d'importance diverse, mais dont certaines sont tout à fait pratiques, et d'autres fondamentales. Je pense par exemple à l'arrêt des mises en réserve des dotations, qui est l'exercice budgétaire ayant symbolisé le caractère contraignant de l'Ondam, ou à l'introduction d'une réflexion sur le changement du mode de financement de l'hôpital et sur sa diversification avec une part de dotation, via une analyse en termes de besoins de santé du territoire et de la population. Cela débouche naturellement sur la recommandation de concevoir l'Ondam autrement, dans sa construction et dans ses déterminants. Si le mécanisme de mise en oeuvre de ces recommandations n'est pas encore précisément défini, celles-ci ont vocation à changer structurellement la philosophie du financement de l'hôpital public, ce qui est fondamental.
Certaines recommandations portent sur la place des territoires et des élus et prévoient une inflexion de premier ordre après ce que nous avons connu depuis une décennie dans la gouvernance de l'hôpital. Je souscris à l'analyse de la rapporteure : la santé est une compétence de l'État, mais on sait que ses acteurs sont ceux des territoires et qu'il faut donc trouver comment donner à chacun toute sa place utile dans le système de santé.
Ce rapport très dense rend compte de la tâche gigantesque accomplie par la rapporteure. C'est un document passionnant, qui apporte beaucoup d'orientations et d'idées. Surtout, il dit clairement que le coeur de l'hôpital, c'est son personnel. Tant qu'on accepte que ce personnel ne soit pas bien à l'hôpital, que sa qualité de vie au travail soit dégradée, et qu'il ne dispose plus du temps nécessaire pour s'occuper dans de bonnes conditions des patients, on ne réglera rien. C'est l'objet de la première partie du rapport de Catherine Deroche : il faut rendre au personnel, tout simplement, la satisfaction d'exercer son métier dans de bonnes conditions. Tout part de là.
Mme Véronique Guillotin . - Ayant participé aux auditions et au déplacement à Strasbourg, je mesure l'ampleur du travail accompli, et sa complexité ! J'aurai une petite divergence avec la vision que défend le rapport, en ce que je suis sans doute plus décentralisatrice. Pouvez-vous par ailleurs donner des précisions sur le mécanisme de mise en réserve ?
Mme Catherine Deroche , rapporteure . - Il est prévu chaque année l'application sur les tarifs hospitaliers d'un « coefficient prudentiel » visant à assurer le respect de l'Ondam « établissements de santé ». Concrètement, cela constitue une mise en réserve du financement potentiel des hôpitaux dont le « dégel » peut intervenir en fin d'exercice. Depuis deux ans, avec la crise, ce système a été suspendu.
M. Bernard Jomier , président . - En effet, avec la réserve prudentielle, une partie des crédits étaient gelés en début d'exercice. Les hôpitaux ne pouvaient donc bénéficier de la totalité des crédits votés. En fin d'année, une discussion entre le ministère et chaque hôpital permettait de dégeler la réserve. Il est vrai que, ces dernières années, le mécanisme n'a pas été activé. Mais la tentation de le faire renaître demeure, surtout si l'on reste dans une régulation purement financière. Le rapport appelle donc à mettre ce mécanisme à l'arrêt pendant cinq ans.
Mme Véronique Guillotin . - J'approuve nombre des recommandations formulées, sur la gouvernance de l'hôpital notamment, qui doit être davantage médicalisée, ou sur la médecine de ville, pour laquelle les décisions prises sous ce mandat n'ont pas pour l'instant de résultats tangibles.
Mme Catherine Deroche , rapporteure . - Nous n'avons pas voulu proposer de remise à plat du système de santé, de « grand soir ». Après de multiples réformes successives, les professionnels de santé ne veulent plus en entendre parler et souhaitent « souffler ». Des boîtes à outils existent, et il faut laisser les acteurs s'organiser comme ils le souhaitent à l'échelle d'un territoire.
Le rapport entre ville et hôpital doit impérativement changer. Les médecins de ville ne connaissent plus ceux de l'hôpital et réciproquement. Les liens, se sont perdus et la méconnaissance crée forcément de la méfiance. Il faut recréer ce lien.
Mme Véronique Guillotin . - Je suis moins nuancée que vous sur le fonctionnement des ARS. Il faut certes faire fonctionner les outils existants sur le terrain, mais lorsque l'on veut développer le recours aux infirmiers en pratique avancée (IPA) ou les maisons de santé, on constate que les ARS ne fluidifient pas les choses !
Mme Catherine Deroche , rapporteure . - Cela va mieux qu'auparavant.
Mme Véronique Guillotin . - La crise sanitaire a pourtant montré que chaque fois que les professionnels reprenaient la main dans les services hospitaliers, tout allait nettement plus vite, et tout était plus souple.
Mme Catherine Deroche , rapporteure . - Si l'ARS est dans l'accompagnement, cela fonctionne. Je ne suis pas pour la décentralisation totale, que certains proposent. Pour moi, ce n'est pas le président de région qui doit gérer les ARS. La santé est une compétence d'État, le rôle du préfet de région est important. La collectivité régionale doit faire l'interface entre les élus et les professionnels de santé sur le terrain - ce qui est parfois très compliqué, car ils ne parlent pas le même langage. Enfin, étant donné le périmètre des très grandes régions, l'échelon départemental peut parfois être plus pertinent pour exercer les compétences de régulation des ARS.
J'ai pu mesurer, avec l'exemple du centre hospitalier de Gap-Sisteron, sur un territoire marqué par une forte activité saisonnière et une géographie montagneuse, la capacité des acteurs à trouver des solutions adaptées. Il faut simplement les laisser s'organiser. Mais lorsque l'assurance maladie apporte des financements publics, une forme de contrôle est nécessaire.
Mme Laurence Cohen . - Merci à la rapporteure pour le travail extrêmement important qu'elle a abattu. Elle a su recevoir avec bienveillance les propositions qui lui ont été faites, et a entendu les professionnels qui le souhaitaient. Je partage nombre des constats dressés dans ce rapport. Oui, il faut une certaine décentralisation, mais la santé est une responsabilité régalienne de l'État, et celui-ci ne peut se défausser de cette responsabilité essentielle, notamment parce qu'il doit veiller à l'égalité de l'accès aux soins sur l'ensemble des territoires.
J'ai essayé de participer à beaucoup d'auditions, mais il faut reconnaître qu'il est impossible de prendre connaissance d'un tel rapport en si peu de temps.
Au-delà des constats partagés, je reste sur ma faim. Certaines mesures me semblent aller dans le bon sens et partir de la réalité du terrain, comme lorsque Catherine Deroche revient sur la souffrance des personnels et insiste sur la nécessité de restaurer une bonne qualité de vie au travail. La recommandation correspondante est « d'accentuer la politique de qualité de vie au travail des établissements, notamment par l'amélioration du cadre de travail et la prise en compte des contraintes de logement et de garde de jeunes enfants des personnels hospitaliers ». Les personnels ne réclament pas uniquement des augmentations de salaire : c'est un tout. Améliorer les conditions de travail pour fidéliser le personnel passe aussi par la prise en compte des questions de logement, comme nous l'avons bien vu en métropole et même à Mayotte. Bernard Jomier a souligné qu'il était important de ne plus geler les crédits, également.
Je trouve néanmoins que les recommandations ne vont pas assez loin dans la remise en cause des logiques qui ont entraîné notre système de santé et l'hôpital là où ils en sont aujourd'hui, c'est-à-dire à bout de souffle. Je pense notamment aux logiques de financement. Au cours des auditions, des économistes ont pourtant remis en cause la T2A, l'Ondam et le point flottant. Ce système manque de transparence. Il y a bien une évolution en direction d'une part populationnelle, mais cela ne suffit pas à renverser cette logique.
Nos interlocuteurs ont tous dit à leur façon qu'il y avait trois thèmes majeurs à aborder : la gouvernance, la proximité et la nécessité de remettre de l'humain, ou de l'humanité. Ces préconisations étaient même partagées par un certain nombre de directeurs d'établissements.
On voit bien que les GHT ne règlent pas le problème des déserts médicaux, puisqu'ils concentrent l'établissement des médecins de ville. Et le rapport fait des propositions mi-figue, mi-raisin : consolider les GHT et, en même temps, revaloriser les hôpitaux de proximité. C'est un peu contradictoire...
Je ne partage pas l'idée de conserver les pôles, qui ont été très souvent remis en cause dans les auditions. Pourtant, le rapport parle de pôles et services. À force d'empiler des strates, on perd de l'efficacité.
L'état des hôpitaux est suffisamment grave pour ne pas rester dans les mêmes logiques. Le rapport formule des recommandations intéressantes sur l'articulation entre l'hôpital et la médecine de ville. Mais, là encore, il ne va pas assez loin. Nous avons eu une audition sur les centres de santé, mais j'ai le sentiment que le rapport reste muet à leur sujet.
Bref, je n'adhère pas pleinement au rapport, qui reste au milieu du gué alors qu'il y avait urgence à mettre davantage en avant les revendications exprimées tout au long des auditions.
Mme Catherine Deroche , rapporteure . - Le rapport évoque bien des centres de santé. Sur les GHT, certains fonctionnent bien : les acteurs se connaissent, ils ont l'habitude de travailler ensemble. Nous l'avons vu à Strasbourg, ou dans la Meuse. Les hôpitaux de proximité font partie des GHT. Il n'y a pas d'antagonisme entre les uns et les autres. Je pense en revanche difficile d'intégrer des établissements privés commerciaux aux GHT, les conventions d'association paraissant plus adaptées. Il faut laisser la liberté à chaque GHT de s'organiser, avec une intégration plus ou moins grande - c'est peut-être ce que vous appelez rester au milieu du gué, mais je l'assume.
La loi d'avril 2021 ne rend plus l'organisation en pôles obligatoire. On peut s'en tenir aux services. Il faut que les établissements le sachent. L'hôpital de Valenciennes est le modèle d'une organisation en pôles qui fonctionne. Il faut pour cela que les pôles soient cohérents en termes d'activité, et que le fonctionnement soit ascendant et non descendant, pour prendre en compte les besoins des services.
M. Bernard Jomier , président . - S'agissant de votre observation sur le temps nécessaire à la lecture du rapport, il s'agit d'une question récurrente dans les commissions d'enquête. Chacun peut faire soulever ce point par son groupe en Conférence des présidents.
Sur la qualité de vie au travail, outre les problématiques comme celle du logement, il y a la question des rémunérations, pour le travail de nuit, le week-end...
Mme Catherine Deroche , rapporteure . - Et la construction des carrières.
M. Bernard Jomier , président . - Sur la question de l'Ondam, il est demandé « d'engager avec les commissions des affaires sociales de l'Assemblée nationale et du Sénat un nouveau découpage de l'Ondam améliorant la présentation et les conditions du vote des moyens dédiés à l'hôpital », et de « renforcer dans l'annexe du projet de loi de financement de la sécurité sociale (PLFSS) relative à l'Ondam l'information sur l'évolution des besoins de santé » et de « justifier en particulier l'évolution tendancielle de la consommation des soins en établissement de santé et la construction des hypothèses de dépenses ». C'est un langage un peu technocratique, mais il est très clair et précis.
En ce qui concerne la gouvernance, la position du rapport est très claire. Il souhaite un rééquilibrage pour renforcer la place des médecins et des personnels paramédicaux. C'est à cette aune qu'il formule des recommandations sur la CME, la commission des soins infirmiers ou sur le rôle du cadre de santé.
Depuis des années, de nombreux rapports sur l'hôpital ont été publiés, chacun portant sur des points différents : la gouvernance, les urgences, les activités de médecine, de chirurgie et d'obstétrique, les soins de suite et de réadaptation, etc. Il n'était pas possible en quelques mois de prétendre traiter l'intégralité de ces sujets. La commission d'enquête, en revanche, pouvait définir des outils permettant de répondre à la situation de l'hôpital public. C'est ainsi que le rapport préconise de changer de logique sur trois points : l'adoption des crédits, la gouvernance et l'organisation de la chaîne de soins.
Mme Sonia de La Provôté . - Je tiens d'abord à vous féliciter pour ce rapport qui traite de tous les problèmes. C'était un vrai défi, car le sujet est très vaste. On a l'impression que des changements d'ampleur, voire des révolutions, sont nécessaires... Il était aussi impossible de réfléchir à la situation de l'hôpital sans traiter également la question de l'amont et de l'aval. On ne peut pas dissocier, en effet, le passage à l'hôpital des patients de leur parcours de santé global. La troisième partie du rapport aborde cette question.
Je soutiens votre recommandation visant à reconnecter l'Ondam hospitalier aux besoins de santé. On a trop eu tendance à oublier cette dimension et à envisager l'Ondam dans une simple logique comptable. Il est bon de partir des besoins en santé avant de réfléchir aux moyens.
Je regrette moi aussi l'absence de transparence sur les lits...
Mme Catherine Deroche , rapporteure . - C'est vrai !
Mme Sonia de La Provôté . - C'est un vrai sujet. On se perd dans des débats sur le nombre de lits ouverts ou fermés, mais l'essentiel est de connaître le nombre de lits dont on a besoin !
De même, on entend beaucoup parler de l'ambulatoire, mais trop souvent dans l'optique de réduire le nombre de lits à l'hôpital. Or ce rapport montre bien que la question de l'ambulatoire doit s'inscrire dans le parcours de soins du patient, dans l'organisation de sa sortie de l'hôpital et de son suivi. Cette problématique doit s'appréhender à l'échelle du territoire de santé, et non seulement sous l'angle du nombre de lits ou de patients pris en charge à l'hôpital.
Sur le terrain, l'exercice mixte des praticiens hospitaliers entre le privé et le public fonctionne dans le sens du privé vers le public...
Mme Catherine Deroche , rapporteure . - Même si le nombre de vacations s'est réduit.
Mme Sonia de La Provôté . - ...mais très peu dans l'autre sens. Or on a besoin de faciliter ces échanges. J'ai été interpellée sur la gynécologie-obstétrique. De nombreuses maternités ont fermé. Il convient de gérer le temps médical disponible des obstétriciens sur un territoire donné, dans le privé comme dans le public. On a besoin que ces professionnels puissent circuler entre ces deux secteurs dans les deux sens.
Vous identifiez la difficulté à définir, en équivalents temps plein (ETP), le temps réellement médical et soignant des praticiens hospitaliers. Il est parfois délicat en effet d'identifier ce qui relève du soin ou non, car tout est interdépendant. Il n'en demeure pas moins que le temps que les médecins consacrent aux tâches administrativo-administratives réduit le temps qu'ils passent au chevet des patients. Le rapport montre bien l'importance des tâches technocratiques et administratives. Pour définir le nombre d'ETP de personnels soignants, il faut calculer la disponibilité à passer du temps au chevet du patient. À cet égard, les ratios affichés ne correspondent pas aux besoins. Le temps passé auprès du patient a été réduit à la portion congrue : il reste évidemment important, mais la dimension de présence humaine et d'échange avec le patient n'est plus guère prise en compte.
M. Jean Sol . - La rédaction de ce rapport constitue un exploit vu le calendrier contraint. De nombreux professionnels ont été auditionnés, cela n'a pas été le cas dans toutes les études... On retrouve ainsi dans le rapport une analyse fidèle des constats et des propositions des uns et des autres.
Le rapport soulève la question du rôle des ARS, mais il met l'accent aussi sur le rôle des délégations territoriales des ARS au niveau local et départemental : l'enjeu est de renforcer l'accompagnement au niveau des territoires, et pas seulement au niveau des régions, tout en associant davantage les élus.
En ce qui concerne l'organisation des hôpitaux, il est judicieux de laisser la liberté aux professionnels de travailler en pôles ou en services, selon leurs préférences.
Je regrette que le rapport n'ait pu aborder la psychiatrie, mais nous avions fait ce choix, car le sujet est immense.
Mme Catherine Deroche , rapporteure . - Nous y reviendrons. Ce sujet mérite un rapport à lui tout seul.
M. Jean Sol . - J'espère que ce rapport sera utilisé après les élections, car il définit des pistes très intéressantes. En tout cas, j'ai pris beaucoup de plaisir à travailler dans cette commission d'enquête.
Mme Marie Mercier . - Je tiens à mon tour à vous féliciter pour ce rapport. Si cette commission d'enquête sur la situation de l'hôpital a été créée, c'est bien parce qu'un problème existe. Celui-ci ne date pas d'hier. J'ai été frappée par le fait que peu de praticiens hospitaliers, mais aussi de personnels administratifs, semblaient heureux dans leur travail. Cela montre que l'hôpital ne va pas bien. Nous devons trouver le traitement de longue durée.
Mme Florence Lassarade . - Vous avez abordé le sujet dans toute sa complexité. Peut-on faire apparaître plus clairement la différence entre le financement de l'investissement et celui du fonctionnement ? Notre commission des affaires sociales manifeste depuis des années son souci d'assurer à la fois le fonctionnement de l'hôpital et les investissements nécessaires. Or je constate que les locaux des hôpitaux sont souvent inadaptés. Et c'est encore pire dans les hôpitaux psychiatriques. Il me semble que cela pèse sur le moral des soignants comme des malades.
M. Laurent Somon . - Il faut en effet laisser aux hôpitaux l'autonomie pour choisir leur organisation : certains préfèrent fonctionner en pôles, d'autres en services. Tout dépend des hommes et des équipes. Je l'ai encore constaté récemment en visitant l'hôpital d'Abbeville.
Il importe de sortir l'investissement immobilier du financement des hôpitaux. Ce type d'investissement doit rester du ressort de l'État. Les établissements n'ont pas à autofinancer ces dépenses. L'hôpital d'Abbeville, par exemple, est pénalisé par la présence de chambres à trois lits, qui sont naturellement peu attractives, ce qui réduit ses recettes. Les investissements immobiliers doivent être assumés par l'État, au moins pour l'essentiel.
Le retard dans la numérisation est une catastrophe, aussi bien dans les liaisons entre l'hôpital et la médecine de ville qu'entre hôpitaux, y compris au sein d'un même GHT. Je pense là encore au service de cardiologie d'Abbeville : si sa situation n'était pas dramatique, elle en serait presque comique...
Je regrette aussi que la psychiatrie n'ait pu être abordée dans ce rapport. Ce sujet mérite une vraie réflexion. La justice est parfois bloquée faute d'experts en psychiatrie.
Enfin, si l'on veut éviter l'engorgement des hôpitaux, il convient de mettre l'accent sur la prévention. Cela relève de la médecine de ville, mais aussi de l'hôpital. On ne travaille pas assez sur cette dimension. L'enjeu est de mieux accompagner l'ambulatoire et de permettre le maintien à domicile dans de meilleures conditions.
Mme Catherine Deroche , rapporteure . - Nous n'avons que mentionné l'enjeu de la prévention. C'est là aussi un sujet en soi.
M. Bernard Jomier , président . - Pour tenir compte de nos échanges, nous vous proposons, avec la rapporteure, de modifier la recommandation visant à reconnecter l'Ondam hospitalier et les besoins de santé pour la rédiger ainsi : « Renforcer dans l'annexe au PLFSS relative à l'Ondam la justification de l'évolution tendancielle de la consommation des soins, en particulier en établissements de santé, de la construction des hypothèses de dépenses en cohérence avec les besoins de santé et, le cas échéant, de la projection des économies attendues ».
La proposition de modification est adoptée.
Le rapport est adopté et la commission d'enquête en autorise la publication.
M. Bernard Jomier , président . - Je rappelle que le dépôt du rapport ouvre un délai de vingt-quatre heures au cours duquel il peut être demandé que le Sénat se réunisse en comité secret.
LISTE DES PERSONNES
ENTENDUES
PAR LA RAPPORTEURE
Par ordre chronologique
• Syndicat national des praticiens hospitaliers anesthésistes-réanimateurs, élargi à d'autres spécialités (SNPHAR-e)
Dr Anne Geffroy-Wernet , présidente, anesthésiste réanimateur
Dr Emmanuelle Durand , vice-présidente, anesthésiste-réanimateur
Dr Yves Rébufat , anesthésiste-réanimateur
• Association française des directeurs de soins (AFDS)
Francis Mangeonjean, président, directeur des soins au centre psychothérapique de Nancy
Laurence Laignel, vice-présidente, directrice des soins au CHU d'Angers
Pascal Boudin-Corvina, vice-président , directeur des soins CHU Nancy, coordonnateur des écoles
Clara Hollick , étudiante en master d'Études des économies émergentes et du développement international au King's College London
• Association nationale des cadres de santé (ANCIM)
Dominique Combarnous, présidente
• Pr Francis Michot , au titre des rapports de l'Académie nationale de médecine , L'hôpital public en crise , 2019 et Propositions Ségur de la santé, 2020
• Pr Bernard Granger, professeur de psychiatrie à Cochin, membre de la CME et du conseil de surveillance de l'AP-HP, président de l'inter syndicat des spécialistes de l'AP-HP
• Institut de santé
Frédéric Bizard , professeur d'économie École supérieure de commerce de Paris, Président de l'Institut Santé
Pr René Frydman , gynécologue obstétricien, professeur des Universités
Christelle Galvez , directrice des soins, centre Léon Bérard, Lyon
Dr Christophe Prudhomme , médecin urgentiste, porte-parole de l'Association des médecins urgentistes de France
• Pr Olivier Claris , professeur de pédiatrie, néonatologue, ex-président de la commission médicale d'établissement des Hospices civils de Lyon de 2009 à 2021
• Dr Patrick Bouet , président du Conseil national de l'Ordre des médecins
• Thierry Nobre , professeur des universités en sciences de gestion, Université de Strasbourg
• Antoine Durrleman , ancien président de la 6 ème chambre des comptes, ancien directeur général de l'AP-HP
• Société de réanimation de langue française (SRLF)
Pr Éric Maury , président
Dr Bérengère Vivet , chef de service à l'hôpital de Vesoul
Agathe Rinaudo , conseillère communication (observatrice)
• Association française des ambulanciers SMUR et hospitaliers (AFASH)
Olivier Rio , vice-président
• Collège national de syndicats de sages-femmes (CNSF)
Adrien Gantois , président
Camille Dumortier , présidente, et Caroline Combot , secrétaire générale, de l'Organisation nationale des syndicats de sages-femmes (ONSSF)
Laura Faucher, présidente de l'Association nationale des étudiants sages-femmes (ANESF)
Sylvie Leroux , présidente de l'Association nationale des sages femmes coordinatrices (ANSFC)
• Union nationale et syndicale des sages-femmes (UNSSF)
Marie-Anne Poumaer , présidente
Vincent Cicero , membre du conseil d'administration
Henny Jonkers , membre du conseil d'administration
• Syndicat des Manageurs Publics de Santé (SMPS)
Jérôme Goeminne , président, directeur général du GHT « Coeur Grand Est »
• Guy Collet , conseiller général des établissements de santé
• Gérard Vincent , ancien directeur d'hôpital
• Collectif inter-collèges des psychologues hospitaliers (ICP)
Nathalie Zottner , psychologue clinicienne F.P.H
Marc Turpyn , psychologue clinicien F.P.H
Martine Vial-Durand , psychologue clinicienne F.P.H
• Conseil national de l'ordre des infirmiers (Ordre national des infirmiers)
Patrick Chamboredon , président
• École des hautes études en santé publique (EHESP)
Laurent Chambaud , directeur
• Brigitte Dormont , professeur des universités, Université de Paris Dauphine-PSL
• Jean-Paul Domin , professeur de sciences économiques, Université de Reims Champagne-Ardenne
• Dr Roland Cash , médecin, normalien, économiste de santé, Société de conseil en économie de la santé « Les Asclépiades »
• Syndicat national des cadres hospitaliers - FO
Didier Hoeltgen , secrétaire général, directeur général du CHU de Clermont-Ferrand
Philippe Guinard , secrétaire national
• Syncass CFDT
Maxime Morin , secrétaire général
• France Assos Santé
Claude Rambaud , vice-présidente
Jean-Pierre Thierry , conseiller médical de France Assos Santé
• Centre Hospitalier Régional Universitaire de Nancy
Bernard Dupont , directeur
Pr Christian Rabaud , président de la commission médicale d'établissement
• Conseil national professionnel des infirmiers en pratique avancée (CNP IPA)
Julie Devictor, présidente
• Danielle Toupillier , médiatrice nationale pour les personnels des établissements publics de santé
• Pr Catherine Paugam-Burtz , directrice générale adjointe de l'AP-HP
• Centre hospitalier intercommunal des Alpes du Sud de Gap-Sisteron
Marie-Anne Ruder , directrice, présidente du directoire
• Union régionale des professionnels de santé (URPS)
Dr Antoine Leveneur , président
Dr Éric Blondet , président URPS Bourgogne-Franche-Comté
Dr Jean-Baptiste Caillard , président URPS Pays de la Loire
• Pr Olivier Benveniste, directeur médical du département de médecine interne La Pitié Salpétrière
• Union fédérale des médecins, ingénieurs, cadres, techniciens - CGT (UFMICT-CGT)
Laurent Laporte , secrétaire général
• Association française de chirurgie ambulatoire (AFCA)
Pr Corinne Vons , présidente
• Union française pour une médecine libre (UFMLS)
Dr Jérôme Marty , président
• Syndicat des Médecins généralistes (MG France)
Dr Jacques Battistoni , président
• Fédération des médecins de France (FMF)
Dr Corinne Le Sauder , présidente
• Le syndicat des médecins libéraux (SML)
Dr William Joubert , secrétaire général
• Confédération des syndicats médicaux de France (CSMF)
Dr Jean-Paul Ortiz , président
• Le Bloc/Avenir Spé
Dr Patrick Gasser , président
LISTE DES CONTRIBUTIONS ÉCRITES
• Association Médecine Pharmacie - Sciences
• Avenir hospitalier
• Confédération des praticiens des hôpitaux
• Syndicat national des professionnels infirmiers (SNPI)
• Collectif inter hôpitaux
• Pr Louis Soulat , CHU de Rennes
• Pr Francis Michot , Académie nationale de médecine
• Syndicat national des praticiens hospitaliers anesthésistes réanimateur élargi (SNPHARE)
• Pr Stéphane Velut , CHU de Tours
• Corinne Séneschal , directrice du centre hospitalier d'Abbeville
• Association française des directeurs des soins (AFDS)
• Association nationale des cadres de santé (Ancim)
• Pr Bernard Granger , hôpital Cochin (AP-HP)
• Conférence des présidents de commission médicale d'établissement des CHU
• Jeunes médecins
• Intersyndicale nationale autonome représentative des internes de médecine générale (ISNAR-IMG)
• Régions de France
• Collectif Inter-Blocs
• Association française des ambulanciers SMUR et hospitaliers (AFASH)
• Dr. Jean-Yves Grall , président de la conférence des directeurs généraux d'ARS
• Conférence nationale des directeurs de centre hospitalier (CNDCH)
• Brigitte Dormont , université de Paris Dauphine
• Jean-Paul Domin , université de Reims Champagne-Ardenne
• Roland Cash , conseil en économie de la santé
• Syndicat national des cadres hospitaliers FO
• Syncass CFDT
• Dr Olivier Richard , chef de service du SAMU des Yvelines
• Conseil national de l'ordre des infirmiers
• Conseil national de l'ordre des masseurs-kinésithérapeutes
• France Assos Santé
• Action praticiens hôpital (APH)
• Collectif national inter-collèges des psychologues hospitaliers
• Syndicat national des cadres hospitaliers FO
• Dr Charles-Édouard Bethembos , centre hospitalier intercommunal Montdidier Roye
• Fédération des prestataires de santé à domicile
• Association française de chirurgie ambulatoire (AFCA)
• Confédération des syndicats médicaux de France (CSMF)
• Syndicat des médecins généralistes (MG France)
• Fédération des médecins de France (FMF)
• Marie-Anne Ruder, directrice , centre hospitalier intercommunal des Alpes du Sud de Gap-Sisteron
• Clinique du Campus, maison de santé psychosomatique et psychiatrique
LISTE DES DÉPLACEMENTS
• Centre hospitalier de Valenciennes (24 janvier 2022)
• Centre hospitalier de Penthièvre et Poudouvre (Lamballe) (31 janvier 2022)
• Hôpitaux universitaires de Strasbourg (21 février 2022)
CONTRIBUTIONS DES GROUPES POLITIQUES
Contribution du groupe communiste
républicain citoyen et
écologiste (CRCE)
« La santé n'a pas de prix » Emmanuel Macron, le 12 mars 2020
La crise du Covid-19, révélateur des difficultés rencontrées depuis des années par notre système de santé et nos hôpitaux
A l'initiative du groupe Les Républicains du Sénat , le Sénat a lancé le 1 er décembre 2021, une commission d'enquête sur la situation de l'hôpital et le système de santé en France. Le but était d'enquêter sur « les politiques publiques menées en matière d'organisation et de financement du système de santé, de conditions d'accès aux soins sur l'ensemble du territoire, ainsi que sur le fonctionnement et le rôle de l'hôpital public et son articulation avec le secteur privé ».
Les travaux et les auditions menées par la Commission d'enquête, à laquelle participait Mme Laurence Cohen pour notre groupe, ont permis d'étayer notre analyse sur les origines des dysfonctionnements de notre système de santé. En cause, les politiques publiques des vingt dernières années, qui ont privilégié les restrictions budgétaires au détriment de la qualité des soins, des conditions de travail des personnels, des investissements dans le matériel, du maintien des établissements de santé de proximité, des capacités d'accueil des hôpitaux et plus globalement de la démocratie sanitaire.
Le quinquennat d'Emmanuel Macron a poursuivi méthodiquement cette politique d'affaiblissement de la santé et de l'hôpital public avec l'amplification du virage ambulatoire entrainant des suppressions de lits, le maintien de la T2A qui asphyxie financièrement les établissements, la fermeture d'hôpitaux de proximité et de maternités, ou encore les fusions d'établissements au sein des Groupements Hospitaliers de Territoires (GHT) qui assèchent l'offre de soins au plus près des populations. Depuis 2017, le gouvernement d'Emmanuel Macron a ainsi imposé un plan d'économies de 18 milliards d'euros à la santé.
Si nous partageons le constat de la rapporteure qui reprend, pour une part, les critiques et le ressenti des professionnels auditionnés, nous regrettons que les recommandations soient restées au milieu du gué . La situation est tellement dégradée, qu'il aurait fallu une remise en cause profonde des logiques de financement, du mécanisme même de l'ONDAM (Objectif national des dépenses d'assurance maladie), ainsi que des lois Bachelot, Touraine, Buzyn et Rist !
Une cure d'austérité depuis des années... mais aucune leçon tirée.
Les gouvernements successifs ont imposé des budgets d'austérité au service public de santé entrainant selon la Direction de la recherche, des études, de l'évaluation et des statistiques (Drees), la disparition de 100 000 lits hospitaliers entre la fin des années 1990 et la fin des années 2010. Considérant, selon le type de soins, qu'il y a entre 3,2 et 4,5 équivalent temps plein pour 1 lit d'hôpital, ce sont 350 000 emplois qui ont été ainsi supprimés.
Rappelons, ici, qu'en 2020, en pleine pandémie, plus de 5 000 lits supplémentaires ont été fermés.
Alors que les soignants et les soignantes expliquent qu'ils et elles perdent leur temps à chercher des lits pour les patient•es qui, de fait, restent des heures sur des brancards, dans des couloirs, notre groupe regrette que la commission d'enquête n'ait pas proposé un moratoire sur les suppressions de lits. La mise en place de cellules de gestion des lits dans les hôpitaux, comme proposé ne saurait être efficace, si dans le même temps, la politique de fermetures continue.
Les auditions menées par la Commission d'enquête ont également pointé les critiques contre la dérive d'une gouvernance technocrate et gestionnaire des établissements de santé. Ainsi, le professeur Velut, neurochirurgien au CHU de Tours, a confirmé que la T2A a augmenté « le nombre d'actes et de séjours, sans aucune évaluation de la pertinence des soins », la loi Hôpital Patients, Santé et Territoires (HPST) a donné « tous pouvoirs aux directeurs d'établissements et à l'administration » et que désormais la seule variable d'ajustement des établissements est devenue « le personnel » qui représente « à peu près 60% du budget des hôpitaux ».
La pandémie de Covid-19 a été une exception dans cette tendance en 2021 et 2022 mais le gouvernement prévoit dès 2023 un retour à de nouvelles mesures de redressement sur la sphère sociale.
Le chef du service d'urologie à l'hôpital Cochin, le Pr Michaël Peyromaure a dressé un constat similaire devant la commission en dénonçant les injonctions contradictoires où « en haut, on leur demande d'industrialiser les soins, de tout recenser avec l'informatique, de tout coder, de faire des actes » mais dans le même temps « les moyens dont ils disposent fondent comme neige au soleil. Et surtout ils n'ont plus voix au chapitre ».
Gérald Kierzek, médecin urgentiste a résumé la perte de sens des hospitaliers « on est passé de l'autonomie des mandarins à l'autocratie des manageurs » . Il est urgent de remettre de l'humanité dans un hôpital où « les gens sont devenus des numéros ». A ce titre, le nouveau forfait patient urgences « continue à culpabiliser les gens en les faisant payer aux urgences » avec le risque que « beaucoup restent chez eux » et que leur état de santé se dégrade.
Caroline Brémaud, cheffe de service des urgences du centre hospitalier de Laval est allée dans le même sens en insistant sur la présence des personnels au chevet des malades, « le meilleur médicament étant l'humain. »
Face à la crise sanitaire révélant l'état de paupérisation de l'hôpital public, et en même temps l'engagement sans faille des personnels , le Gouvernement a été rattrapé par le réel, concédant avec le Ségur de la santé une revalorisation salariale qui correspond uniquement à un rattrapage de l'inflation sur le montant des salaires. Trop tardif, trop insuffisant, le Ségur n'a pas permis de mettre fin au malaise hospitalier.
Notre hôpital public reste aujourd'hui sous tension avec d'un côté, l'afflux de patient•es et de l'autre, la dégradation des conditions de travail des personnels qui subissent les manques de moyens faute d'investissements dans le matériel innovant et la pénurie de personnels médicaux et paramédicaux. On assiste à un mal être et un épuisement professionnel dont la crise n'a été que le simple catalyseur.
Les personnels hospitaliers ont subi le gel du point d'indice, la baisse de l'effort d'investissement des établissements, la mise en place des 35 heures sans embauches supplémentaires. Cette dégradation des conditions de travail se traduit par près de 40% de postes vacants à l'Assistance Publique des Hôpitaux de Paris.
Les conséquences sont graves et touchent tous les territoires dans l'Hexagone comme en Outre-Mer : les fermetures de services, des réductions d'amplitude d'ouverture des urgences se multiplient, mettant en danger la qualité des soins.
La nécessité de sortir du numerus apertus (ancien numérus clausus) et d'augmenter les capacités de formation des universités , pour former un nombre suffisant de professionnels de santé, sociaux et médico-sociaux pour garantir l'accès aux soins de proximité, est impérieuse. Malheureusement, la commission d'enquête n'émet aucune proposition en ce sens. Elle propose toutefois d'augmenter significativement les effectifs d'infirmiers et d'aides-soignants, ce que nous soutenons. La pénurie de personnels touche également les personnels non-soignants, administratifs et techniques, c'est l'ensemble des catégories professionnelles qui interviennent dans le service public hospitalier qui sont en tension.
Le désinvestissement dans le service public hospitalier s'est également traduit durant la crise sanitaire par un manque de matériels et de médicaments (Curare).
Une politique alternative de santé au service de l'hôpital public
L'hôpital a été tout à la fois le thermomètre, le remède, le laboratoire et le symbole de la crise sanitaire. Alors que l'Unesco a alerté sur les risques de pandémies mondiales plus nombreuses et plus intenses, les dirigeants doivent anticiper l'avenir et se doter d'une stratégie de santé qui anticipe le vieillissement de la population, qui tienne compte de l'augmentation des déserts médicaux dans les zones rurales et dans les zones urbaines.
Les sénatrices et sénateurs du groupe Communiste Républicain Citoyen et Ecologiste n'ont pas attendu la pandémie pour aller à la rencontre des personnels de santé et du médico-social.
Dès 2018, lors de la mobilisation du personnel hospitalier contre la dégradation de leurs conditions de travail et en faveur d'une revalorisation de leurs métiers, les parlementaires du groupe Communiste du Sénat et de l'Assemblée ont organisé un Tour de France des hôpitaux et des Ehpads, en allant à la rencontre des personnels, des élu•es locaux, des usagers, dans plus de 200 établissements.
Ces échanges ont donné lieu à la rédaction et au dépôt le 16 octobre 2019, d'une proposition de loi de 43 articles portant mesures d'urgence pour la santé et les hôpitaux.
Ce dont nous avons besoin, c'est d'une politique de santé publique qui repose sur 4 leviers :
un plan de financement à la hauteur des besoins avec une reprise intégrale de la dette des établissements,
un plan de recrutement et de formation de personnels,
un plan d'accès aux soins avec une prise en charge à 100% des dépenses de santé par la Sécurité sociale,
le rétablissement de la démocratie sociale et sanitaire.
1. Un plan de financement à la hauteur des besoins avec une reprise intégrale de la dette des établissements
Un plan de financement de l'hôpital public à la hauteur des besoins pour ouvrir des lits et embaucher du personnel est possible en revenant sur les multiples exonérations de cotisations sociales, en créant une contribution sur les revenus financiers, et en garantissant l'égalité des salaires entre les femmes et les hommes. Rétablir l'autonomie financière de la Sécurité sociale, choisir de moduler les cotisations sociales selon la politique sociale, fiscale, environnementale des entreprises, renouer avec les élections des assuré•es sociaux pour la gouvernance et la gestion de la Sécurité sociale, afin que les salarié•es puissent maîtriser les réponses à apporter aux besoins sanitaires et sociaux des populations, tels sont les leviers que notre groupe choisit.
Cette refondation nécessite également un investissement massif pour la construction d'hôpitaux et de maternités de proximité, de centres de santé pluridisciplinaires où les professionnels pourraient exercer sous le statut de salarié•e afin de garantir des conditions de travail tenant compte de la vie familiale de chacune et chacun mais aussi l'accès aux soins la nuit, les weekends et les jours fériés.
Comme l'a démontré le professeur de sciences économiques Jean-Paul Domin, « la tarification à l'activité accélère la sélection des patient.es, peut favoriser la baisse de la qualité des soins par une réduction de la durée des séjours, et peut inciter les établissements à se spécialiser sur des activités plus rentables, et renforce la pression sur les personnels hospitaliers », pour toutes ces raisons nous remplacerons ce mode de financement par une dotation populationnelle et un budget de fonctionnement qui couvrira l'ensemble des charges et obligations des établissements, sur la base de l'obligation de moyens et non de résultats.
Les dépenses immobilières des établissements de santé seront séparées du budget des hôpitaux et pris en charge par l'Etat dans la mission « Santé » du projet de loi de finances.
Un plan de prise en charge intégrale de la dette des hôpitaux par l'Etat afin de sortir les établissements de l'asphyxie financière suite au désinvestissement des politiques publiques de santé.
La crise sanitaire a révélé l'inadéquation des modes de financement ultramarins par rapport aux besoins et à l'éloignement. Il est indispensable de relever le coefficient géographique appliqué aux tarifs des séjours hospitaliers censé compenser les surcoûts des établissements ultramarins.
2. Un plan de recrutement et de formation de personnels suffisants
Les personnels hospitaliers, dont le dévouement est mis à rude épreuve, ont besoin d'un soutien et d'une reconnaissance au-delà des mots et des postures. Il faut une rupture avec les politiques d'austérité qui ont considérablement affaibli le service public hospitalier.
Nous proposons la mise en place d'un plan de recrutement de 100 000 personnels dans les hôpitaux dès 2022. Mais pour embaucher, il faut redonner de l'attractivité aux carrières du soin et de l'accompagnement, ce qui passe aussi par une revalorisation des salaires et des carrières des personnels de la fonction publique hospitalière.
Nous proposons d'augmenter les places d'étudiant•es en médecine actuellement de 8 000 pour atteindre 12 000 en revalorisant les dotations financières et humaines des universités afin d'augmenter leurs capacités d'accueil et de formation.
Les internes de médecine ont également été mis fortement à contribution durant la pandémie, il est indispensable d'améliorer et revaloriser leurs conditions d'internat avec notamment le respect de l'obligation de repos de sécurité après une garde ou une astreinte et de veiller à lutter contre les comportements sexistes.
Pour aider au maintien en poste des personnels ou faciliter les recrutements nécessaires, les équipes soignantes doivent être reconstituées, avec des conditions de travail améliorées, le respect de l'éthique professionnelle, une collaboration au sein des services qui s'appuie sur le rétablissement de l'organisation et le fonctionnement des services hospitaliers et passe par la suppression des pôles maintenus par la loi Rist. Il est également indispensable de renforcer les instances représentatives du personnel en les dotant d'un pouvoir de décision et d'un droit de véto sur le recrutement et lors de l'adoption du budget de l'établissement.
3. Un plan d'accès aux soins avec une prise en charge à 100% des dépenses de santé par la Sécurité sociale
La pandémie de Covid-19 a montré l'impuissance des gouvernements à réduire les inégalités sociales de santé qui continuent de se creuser depuis 30 ans : les plus pauvres vivent treize années de moins que les plus riches. Afin de lutter véritablement contre les inégalités sociales de santé il est nécessaire de mener une politique ambitieuse de prévention et l'accès de toutes et tous aux soins.
Nous proposons de mettre en place une prise en charge à 100% par la Sécurité sociale des soins prescrits et la suppression des barrières financières dans l'accès aux soins (franchises médicales, participations forfaitaires, forfaits patients urgence, dépassements d'honoraires), ce que n'aborde absolument pas la commission d'enquête, alors que ces dispositifs constituent des restes à charge importants pour les populations.
L'accès aux soins doit être garanti sur l'ensemble du territoire, face à la progression des déserts médicaux en zone rurale, mais également urbaine, il est indispensable de mettre en place un conventionnement sélectif des médecins dans les zones denses, de développer les centres de santé, supprimer les quotas des formations médicales et paramédicales, tout en renforçant les moyens des universités et l'ouverture des pré-recrutements aux jeunes pendant leur formation.
La permanence des soins doit être garantie avec le rétablissement des gardes le soir et le weekend en revalorisant les indemnités des personnels, ce qui permettra de réduire le recours aux urgences. Le développement des centres de santé pluridisciplinaires qui appliquent le tiers payant, l'absence de dépassements d'honoraires, et un exercice salariat adapté aux contraintes des personnels de santé, doit être accompagné et soutenu financièrement par l'Etat.
Les hôpitaux de proximité doivent être développés et reconstruits, en les inscrivant dans une politique globale d'aménagement du territoire et d'amélioration de l'accès aux soins. Leur rôle doit être redéfini afin qu'ils soient des établissements disposant d'un service d'urgence, d'une maternité de niveau 1, de services de médecine et de chirurgie, et qu'ils bénéficient de services de soins de suite ou de structures pour les personnes âgées, s'adossant à un réseau de centres de santé et à la psychiatrie de secteur.
La commission d'enquête n'a pas pu aborder les secteurs de la psychiatrie et de la pédopsychiatrie, mais pour notre groupe, la santé mentale doit être une priorité de l'action publique. Le secteur psychiatrique doit être conforté comme l'échelle de proximité de prise en charge mais également comme modèle d'organisation pour la santé. Un moratoire sur la fermeture des centres médico-psychologiques, des centres médico-psycho-pédagogiques ainsi que sur le regroupement au sein de groupements hospitaliers du territoire doit être décrété.
L'investissement public dans la psychiatrie doit permettre l'ouverture de lits nouveaux et de structures ouvertes pour prendre en charge les patient•es, mais également permettre le recrutement et la formation de personnel qualifié. Le rétablissement de la spécialité d'infirmières et d'infirmiers psychiatriques doit y participer. L'individualisation des parcours de soins doit être garantie, afin de permettre une meilleure efficacité thérapeutique.
La pandémie de Covid-19 a démontré la nécessité de recouvrer notre souveraineté sanitaire et notamment en matière de politique du médicament. Il est indispensable de mettre en place un pôle public du médicament qui produise et distribue en France les médicaments et les vaccins essentiels.
Enfin s'agissant de l'autonomie de nos ainé•es, nous proposons de créer sur trois ans, 300 000 emplois en Ehpad et 100 000 aides à domicile. Nous soutenons la revendication de ces dernières qui demandent à avoir un nouveau statut « d'auxiliaires de soins » unique quel que soit leur employeur.
Un ratio d'encadrement d'un•e soignant•e pour un•e résident•e doit être mis en place accompagné d'une revalorisation des salaires des personnels selon une grille à définir avec les organisations syndicales. Un véritable statut des proches aidant•es doit être élaboré, avec une augmentation de l'indemnité et de la durée du congé.
Un plan d'investissement doit être mené pour la réalisation et la modernisation des Ehpad, de concert avec les résident•es, les personnels, leurs représentant•es, les familles, ainsi que le renforcement des unités de soin de longue durée (USLD).
La création d'un service public du grand âge et la mise sous tutelle des Ehpads privés, à but lucratif, s'imposent.
Un service national et territorialisé de l'aide à l'autonomie doit garantir, pour les personnes vieillissantes ou en perte d'autonomie, l'égalité d'accès à une prise en charge à domicile de leur dépendance, ainsi qu'une aide à l' autonomie par des personnels qualifiés, formés et correctement rémunérés.
4. Le rétablissement de la démocratie sociale et sanitaire.
Si la commission d'enquête pointe la volonté, dans les territoires, d'impliquer davantage les acteurs pour mieux répondre aux besoins, nous considérons qu'il faut aller plus loin pour revivifier la démocratie sanitaire avec de nouveaux pouvoirs donnés aux personnels, aux élu•es locaux et aux usagers. Améliorer la démocratie sanitaire dans les établissements de santé avec une direction collective administrative et médicale s'appuyant notamment sur un Conseil d'administration composé de représentant•es des personnels soignants (avec un droit de veto), administratifs, techniques, des usager•es, et des élu•es locaux.
Les Agences régionales de santé doivent être remplacées par des services régionaux démocratiques de l'État composés de trois collèges (usager•es, professionnel•les de santé et élu•es du territoire) et ayant en charge trois missions : permettre l'expression des besoins de manière diversifiée, être le lieu de réponse à ces besoins, exercer un contrôle démocratique des réponses apportées aux besoins exprimés.
En conclusion, sans révéler des maux ignorés, le rapport de la commission d'enquête permet une nouvelle fois de pointer les dysfonctionnements de l'hôpital et de notre système de santé. Mais les recommandations très nombreuses, près de 80, sont inégales.
Nous en partageons un certain nombre notamment celles qui tendent à améliorer les conditions de travail des personnels en tenant compte des impératifs de logement et de garde d'enfant. Mais, outre la timidité des mesures concernant les financements, nous regrettons le maintien des GHT et sommes totalement opposés à l'idée de faire entrer le privé au sein des GHT pour mieux répondre à la demande d'offre de service public !
On pouvait attendre de cette commission d'enquête qu'elle propose une véritable politique alternative de santé en faveur de l'hôpital public. Il suffit d'en avoir la volonté politique et d'y mettre les moyens. Les 400 milliards d'euros d'aide aux entreprises, débloqués, à juste titre par le gouvernement, durant les deux années de crise sanitaire, en sont la démonstration !
Les sénatrices et sénateurs du groupe Communiste Républicain Citoyen et Ecologiste ne soutiendront pas ce rapport largement insuffisant et prônent une véritable politique de rupture avec les choix antérieurs et ouvrent des pistes de nouveaux financements permettant de renflouer les caisses de la sécurité sociale pour une prise en charge à 100% des soins prescrits.
La santé n'est pas un coût mais un investissement qui contribue à la création de richesse dans notre pays et de millions d'emplois non délocalisables.
Contribution de
Mme Raymonde Poncet Monge
au nom du groupe écologiste -
solidarité et territoires (GEST)
La pandémie, plutôt la syndémie , a percuté un système de santé affaibli et inadapté, par la conjonction d'une épidémie infectieuse, (« nous sommes entrés dans l'ère des pandémies » notamment des zoonoses) sur fond d'épidémie de maladies chroniques (obésité, diabète...) aux forts gradients sociaux-économiques, de transition démographique et de (grande) pauvreté. La prochaine réforme du système de santé devra être systémique.
20 ans d'affaiblissement de l'hôpital public : retour sur les facteurs ayant fait système provoquant la crise de l'hôpital et du service public de santé, favorisant la privatisation commerciale de la santé et aggravant les inégalités sociales et territoriales de santé ;
Pour l'hôpital : un ONDAM basé sur un niveau très insuffisant des ressources financières, contraintes par le respect des critères européens des dépenses et des déficits publics. Dès lors, l'écart avec l'évolution spontanée et mécanique des besoins de santé fera l'objet d'une injonction de réaliser des milliards d'économies dits d'efficience, qui se traduiront in fine par des pressions sur le personnel (déflation salariale, baisse des ratios soignants) et des fermetures de services et de lits au-delà de l'effet du virage ambulatoire.
Se cumulant à cet objectif ex ante de dépenses publiques des établissements de santé en net retrait des besoins, la dépense hospitalière ces dernières années fera l'objet ex post d'une sous-exécution de l'enveloppe prévue par des mises en réserves « prudentielles » afin de compenser le surcroît des dépenses des soins de ville , insuffisamment régulée. Et ce, par la baisse des tarifs de la T2A (baisse déconnectée de l'évolution des coûts qu'elle est censée traduire) s'ajoutant à l'ajustement prix-volume. Par le mécanisme de points flottants pilotant la baisse des tarifs de la T2A, la T2A a constitué le bras armé de la rigueur , bien loin de l'outil technique pertinent pour un certain nombre d'actes techniques, programmables et standardisés.
Les ONDAM hospitaliers constamment sous-évalués et de plus compensant les dépassements de l'ONDAM de ville, ont nourri les déficits structurels, qui ont fait chuter les taux d'investissements tant courants que structurants (manque d'équipements, vétusté des hôpitaux) et tripler la dette des hôpitaux en 10 ans qui devra être reprise pour recouvrer des marges de manoeuvre de modernisation (notamment pour la digitalisation de la santé).
La baisse des tarifs a obligé à accroître de plusieurs points l'activité (15 % en dix ans et quelquefois par des actes non pertinents ou par surcodage) pour maintenir les budgets à effectifs quasi constants (+ 2 %), dégradant les conditions de travail et altérant le sens du travail . L'augmentation de l'activité entrainant une baisse de tarifs, le cercle vicieux était enclenché. Il faut rompre avec cette logique infernale .
Cet étouffement par les rigueurs budgétaires à court terme a pesé plus fortement sur l'offre publique , le privé lucratif délaissant les activités « non rentables » (médecine, obstétrique, soins de suite...) voire déficitaires et se concentrant sur les activités rentables (chirurgie notamment ambulatoire) plus adaptées à l'outil T2A et grâce aux dépassements d'honoraires qui lui permettent de proposer de meilleures rémunérations et conditions de travail (notamment aux chirurgiens).
L'hôpital public est de plus le réceptacle des multiples crises du système : ses services d'urgence sont débordés puisqu'assurant quasiment seuls (hors quelques MMG, centres de santé, MMS) la permanence des soins (une partie des soins primaires devrait être traitée à l'amont), et la gestion chronophage de la gestion de l'aval (car manque de lits et de solutions de retour à domicile). Là encore, l'hôpital public hérite des cas complexes (poly-pathologies instables, malades chroniques , âgés, en détresse sociale, PUMA, AME...) et oriente les patients dits « clinicables » vers les cliniques privées : hospitalisations nécessitant une intervention chirurgicale sans complexité sociale.
Et pourtant, en 2020, les structures les plus mobilisées lors du choc sanitaire en 2020 ( avant la campagne de vaccination qui a inclut les professionnels de ville) ont été les hôpitaux publics (85 % des patients hospitalisés en 2020 pour la COVID) et les Espic, et dans une moindre mesure les autres acteurs de santé dont les CPTS assurant la coordination en équipe pluri-professionnelle comme les collectivités territoriales.
Les écologistes promeuvent l'économie sociale et solidaire, mais le modèle de l'Espic n'a pas toujours pu résister aux logiques gestionnaires délétères (ils souffrent de plus d'un différentiel de charges sociales par rapport à l'hôpital public alors qu'ils participent au service public hospitalier). Devant les difficultés, certains Espic transfèrent leurs autorisations « au plus offrant », de fait le secteur lucratif, abandonnant les activités « rentables » voire des établissements entiers. Aussi, le modèle de santé doit permettre de réaffirmer et de garantir à l'avenir que la santé reste un « bien commun » assurant à tous un large panier de soin et de prévention . Les autorités de tutelle doivent garder la main sur les transferts d'autorisations .
Si la T2A a du sens concernant les actes techniques standards programmables, son lien univoque avec l'activité n'est pas pertinent pour le suivi des parcours de santé des malades chroniques . Et encore moins pour les missions de santé publique, de la prévention et de promotion de la santé : d'où la nécessité de passer à une responsabilité et dotation populationnelle pour l'engagement autour d'objectifs de santé publique et de réduction des inégalités de santé .
Car la crise du système de santé est profonde, elle provient de l'incapacité à se décentrer du curatif et du soin (et d'une certaine façon de l'hôpital), car s'il faut améliorer l'accès aux offres de soins, il faut urgemment maintenir la population en bonne santé, en prévenant et intervenant avant la survenue de la maladie et son traitement, là gisent désormais l'efficacité du système de santé et la maîtrise future des dépenses (son efficience). Pour cela, il faut agir sur les déterminants sociaux, environnementaux et comportementaux de santé dont l'impact est prédominant notamment sur l'épidémie de maladies chroniques et ne pas se limiter aux déterminants médicaux.
La France s'enorgueillit de la progression de son espérance de vie mais ignore que pendant une décennie l'espérance de vie en bonne santé a stagné pour les hommes à 62,6 ans (soit dix ans de moins que la Suède !) rompant avec un temps où l'espérance de vie sans incapacité croissait plus vite que l'espérance de vie. Le temps vécu avec incapacités (16 ans) tend à augmenter ce qui démultiplie les effets de la transition démographique et explique les taux bas d'activité en fin de vie professionnelle. Avec près de dix ans d'écart d'espérance de vie en bonne santé entre un ouvrier et un cadre, les conditions de travail et de vie jouent un rôle majeur. A cela, s'ajoute les disparités régionales à même statut professionnel .
L'explosion des comorbidités est corrélée à la pauvreté et l'extrême pauvreté. La distribution de l'état de santé suit celle de l'échelle des revenus , chaque décile supérieur en revenu est supérieur en état de santé. Réduire les inégalités de revenus ou les accroître n'est pas neutre quant à la réduction ou l'augmentation des inégalités face à la maladie et à la mort.
Le système de santé doit donc faire une plus grande place aux objectifs de réductions des gradients sociaux de santé notamment des maladies chroniques et des comorbidités (dont l'obésité à prendre en charge en ALD) par un effort inédit et constant, y compris financier, de promotion et de prévention individuelle et collective . C'est à l'Etat à définir les objectifs nationaux prioritaires de santé publique et de réduction des inégalités sociales et territoriales de santé qui devront être déclinés et adaptés en partant des besoins de santé des territoires par les collectivités territoriales, en lien et en cohérence avec la redéfinition et le renforcement de leurs compétences en matière de santé.
Aussi, la stratégie nationale de santé publique définie par l'état (compétence régalienne) et validée par le parlement , exige des services suffisamment déconcentrés (DT des ARS via les PRS) et une approche très décentralisée via des délégations et l'appui sur les collectivités territoriales (via les projets territoriaux de santé et les projets - contrats - locaux de santé).
Accompagnant ce tournant du système de santé, la spécialité de Santé Publique (recrutements, recherche, enseignement) doit être valorisée et reconnue comme pivot d'un système de santé refondé .
La santé dépend massivement de l'environnement y compris professionnel : bruit, qualité de l'air, de l'eau, pesticides, alimentation, perturbateurs endocriniens, substances CMR .... Et de la préservation de la biodiversité (une seule santé, santé intégrée ou santé planétaire sont désormais des concepts clefs), la santé environnementale, et son approche transversale, doit être une priorité .
La France doit réinvestir la santé scolaire, universitaire, au travail , la santé tout au long de la vie , booster la promotion et l'éducation à la santé (contraception, activité physique, diététique, règles d'hygiène...) comme l'information du citoyen acteur et responsable (Planet-Score pour les pesticides, Nutri-Score par exemple).
Pour faire face aux nouveaux enjeux de santé publique, il convient d'augmenter sensiblement la part des dépenses consacrée à la prévention pour prévenir les maladies chroniques (60 % des dépenses de santé, 11 millions de personnes), promouvoir les parcours coordonnés de santé pluri professionnels avec un mode de financement spécifique, former les professionnels à l'Education Thérapeutique du Patient .
Autre enseignement de la crise, il faut mettre fin à la gestion par les flux des lits de soins intensifs (dont les lits de réanimation), avec un taux d'occupation proche de 100 % des lits de l' hôpital-entreprise (comme des quasi-stocks zéros des médicaments et produits de santé) et accepter, à une échelle territoriale pertinente, des lits non occupés, disponibles et des marges de manoeuvres en termes de professionnels formés. Ce qui mettra fin à la carence chaque hiver lors des pics saisonniers de grippe ou de bronchiolites.
Les enseignements en termes d'efficacité de la gouvernance hospitalière en temps de crise doivent être tirés : remise en question des pôles, du primat financier et management bureaucratique associé, retours de la place des Services et de l'autonomie des équipes médicales et soignantes, prise en compte des missions spécifiques de l'hôpital public telles la continuité et la permanence des soins, l'accueil sans tri des patients et des publics, coordination avec tous les acteurs de santé....
Cependant, face à la fatigue des collectifs générée par le mille- feuille des réformes, il convient de marquer une pause tant qu'une nouvelle vision à moyen terme du système de santé n'aura pas fait l'objet d'un débat national. Cela suppose une évaluation approfondie des réformes depuis deux décennies, de leurs impuissances à répondre aux nouveaux enjeux de santé, au-delà de leurs rôles dans la « casse » de l'hôpital public par (et prétexte à) la marchandisation et la privatisation de la santé.
En attendant, il faut décréter un moratoire sur les restructurations avec fermetures d'hôpitaux, de lits et de services , en attente d'un plan pluriannuel de santé et réaffirmer la nécessité d'un service public hospitalier de proximité (hôpitaux de proximité maillant le territoire) en lien avec la médecine de ville de premier recours .
Pour basculer d'un système de soins à un système de santé, l'embauche de dizaines de milliers de professionnels de toutes disciplines sera nécessaire , par une politique ambitieuse d'attractivité des métiers du Prendre soin (rémunérations portées à la moyenne de l'OCDE, effort de formation continue pour accompagner des transferts de compétences, VAE, ...), supprimer Parcoursup, « libérer » les capacités d'accueil en faculté des étudiants de médecine en planifiant la démographie médicale nécessaire à moyen terme en partant des besoins de santé.
Enfin, la dette COVID doit être assumée par l'état, faute de quoi, cette dette sociale à rembourser d'ici 2030 et l'austérité induite, empêchera la définition d'objectifs pluriannuels de santé tenant compte de l'augmentation naturelles des besoins, de la transition démographique, des innovations thérapeutiques et des objectifs majeurs de santé publique. Il faut un nouveau souffle à notre système de santé.
* 1 Hors personnels affectés en médecine d'urgence, soins intensifs, surveillance continue ou réanimation.
* 2 À titre d'exemple sur le dernier trimestre 2021 : Senlis, Creil, Laval, Ambert, Moissac, Voiron, Bayeux, Gisors, Mamers ou encore Le Bailleul, ainsi que pour les urgences pédiatriques Douai ou Longjumeau.
* 3 L'offre de soins critiques, réponse au besoin courant et aux situations sanitaires exceptionnelles , Inspection générale des affaires sociales, juillet 2021.
* 4 Rapport d'information n° 841 (2020-2021) de Mme Catherine Deroche, 22 septembre 2021.
* 5 Le Figaro , 31 décembre 2021.
* 6 Selon les données de l'Agence technique de l'information sur l'hospitalisation, les patients atteints du covid représentaient près de 4 % des journées d'hospitalisation en moyenne sur l'ensemble de l'année 2020, avec un taux plus élevé lors des deux vagues du printemps et de l'automne.
* 7 Audition du 18 janvier 2022.
* 8 « L'exposition à de nombreuses contraintes liées aux conditions de travail demeure, en 2019, nettement plus marquée dans le secteur hospitalier qu'ailleurs », Études et résultats , Drees, novembre 2021.
* 9 Audition du 13 janvier 2022.
* 10 Audition du 18 janvier 2022.
* 11 L'hôpital public en crise : origines et propositions , Académie nationale de médecine, février 2019.
* 12 Selon le témoignage d'un directeur de centre hospitalier.
* 13 Contribution des directeurs de soins du Syndicat national des cadres hospitaliers FO.
* 14 Décret n° 2022-19 du 10 janvier 2022.
* 15 Cour des comptes, Les personnels des établissements publics de santé, rapport public thématique, mai 2006.
* 16 Avis du conseil scientifique covid-19, 5 octobre 2021.
* 17 Communiqué commun des conférences de directeurs généraux et des présidents de commission médicale d'établissement des CHU, 29 octobre 2021.
* 18 Interview de M. Martin Hirsch, BFM TV, 1 er décembre 2021.
* 19 Ainsi ont été publiés en septembre 2021 les premiers résultats de la statistique annuelle portant sur la situation des établissements au 31 décembre 2020.
* 20 « Évolution des effectifs salariés hospitaliers depuis 15 ans - Méthodologie de construction d'agrégats nationaux », Les dossiers de la Drees , n° 69, décembre 2020.
* 21 Les praticiens à temps partiel représentent moins du dixième des effectifs des praticiens hospitaliers. Leur nombre diminue régulièrement (- 8 % de 2020 à 2022) et le taux de vacance statutaire progresse fortement, passant de 50,4 % à 55,6 % de 2020 à 2022.
* 22 Le Quotidien du médecin , 10 octobre 2019.
* 23 IGAS, Manipulateur en électroradiologie médicale : un métier en tension, une attractivité à renforcer , février 2021.
* 24 Robert Holcman, « Le paradoxe hospitalier français », Le Débat , Gallimard, 2020/2 n° 209, p. 37-44.
* 25 OCDE, Eurostat et l'Organisation mondiale de la santé. Cité par Valérie Paris, dans « Les comparaisons internationales des hôpitaux : apports et limites des statistiques disponibles », Revue française d'administration publique , n° 174, 2020, p. 363-384.
* 26 Valérie Paris, « Les comparaisons internationales des hôpitaux : apports et limites des statistiques disponibles », Revue française d'administration publique , n° 174, 2020/2, p. 363-384.
* 27 Source : Eurostat : https://ec.europa.eu/eurostat/databrowser/view/tps00003/default/table?lang=fr
* 28 Chiffre de 2018.
* 29 Évolution 2012-2018.
* 30 Le rôle des CHU dans l'offre de soins, rapport n° 195 (2018-2019), novembre 2018.
* 31 Panoramas de la Drees.
* 32 Drees, Les dépenses de santé en 2020 .
* 33 Les autres recettes correspondent principalement aux prestations non médicales, aux subventions d'exploitation et aux fonds reçus par le Fonds pour l'emploi hospitalier et le Fonds pour la modernisation des établissements de santé publics et privés.
* 34 Rapport n° 59 (2003-2004) de M. Alain Vasselle, fait au nom de la commission des affaires sociales, déposé le 12 novembre 2003.
* 35 Loi n° 83-25 du 19 janvier 1983 portant diverses mesures relatives à la sécurité sociale. Loi dite loi Bérégovoy.
* 36 Audition du 9 décembre 2021.
* 37 Audition du 16 décembre 2021.
* 38 « 6 points de la réforme du financement des services de réanimation », Finances hospitalières , n° 164, janvier 2022.
* 39 Audition du 3 février 2022.
* 40 Contribution adressée à la commission d'enquête.
* 41 Audition du 4 janvier 2022.
* 42 Audition du 3 février 2022.
* 43 Audition du 3 février 2022.
* 44 Audition du 18 janvier 2022.
* 45 Ibid .
* 46 Audition du 4 janvier 2022.
* 47 Pierre-Louis Bras, Comment le covid transforme le débat sur les dépenses de santé , Terra Nova, 25 mars 2021
* 48 Rapport d'information n° 40 (2019-2020) de Mme Catherine Deroche et M. René-Paul Savary, fait au nom de la mission d'évaluation et de contrôle de la sécurité sociale et de la commission des affaires sociales, déposé le 9 octobre 2019.
* 49 Audition du 3 février 2022.
* 50 Dossier de presse du PLFSS 2022.
* 51 Le taux de vétusté rapporte l'amortissement des équipements à la valeur brute des équipements, et l'amortissement des constructions à la valeur brute des constructions.
* 52 Ordonnance n° 2021-291 du 17 mars 2021 et décrets n° 2021-675 du 27 mai 2021 relatifs aux groupements hospitaliers de territoire et à la médicalisation des décisions à l'hôpital et n° 2021-676 du 27 mai 2021 relatif aux attributions des présidents de commission médicale de groupement et des présidents de commission médicale d'établissement ; loi n° 2021-502 du 26 avril 2021 visant à améliorer le système de santé par la confiance et la simplification.
* 53 Art. D. 6143-37-3, D. 6143-37-4 et D. 6143-37-5 du code de la santé publique.
* 54 Art. D. 6143-37-4 dans sa rédaction issue du décret n° 2021-676 du 27 mai 2021.
* 55 Art. L. 6143-7-5 du code de la santé publique.
* 56 Nouvel article L. 6146-12 du code de la santé publique.
* 57 Audition du 3 février 2022.
* 58 Audition du 18 janvier 2022.
* 59 Les effectifs ont augmenté de 21 % de 2009 à 2019, dont 110 équivalent temps plein moyens rémunérés supplémentaires des dix dernières années.
* 60 Circulaire n° DGOS/cabinet/2021/182 du 6 août 2021 relative à la mise en oeuvre du pilier 3 du Ségur de la santé, des recommandations et bonnes pratiques sur la gouvernance et la simplification hospitalière à la suite de la mission menée par le Pr Olivier Claris.
* 61 Témoignage du Syndicat des managers publics de santé cité par le rapport d'information de la mission d'évaluation et de contrôle de la sécurité sociale de l'Assemblée nationale sur les agences régionales de santé, présenté par Mme Agnès Firmin Le Bodo et M. Jean-Carles Grelier (document AN n° 4267, 15 ème législature, 16 juin 2021).
* 62 Selon le rapport précité de l'Assemblée nationale, le nombre de ces instructions a diminué de 21 % de 2017 à 2018 puis de 6 % entre 2018 et 2019.
* 63 Contribution du Syndicat national des cadres hospitaliers FO.
* 64 Contribution du Syndicat national des cadres hospitaliers FO.
* 65 Ordonnance n° 2018-4 du 3 janvier 2018 relative à la simplification et à la modernisation des régimes d'autorisation des activités de soins et d'équipements matériels lourds, prise en application de l'article 204 de la loi n° 2016-41 du 26 janvier 2016 de modernisation de notre système de santé ; ordonnance n° 2021-583 du 12 mai 2021 portant modification du régime des autorisations d'activités de soins et des équipements matériels lourds, prise en application de l'article 36 de la loi n° 2019-774 du 24 juillet 2019 relative à l'organisation et à la transformation du système de santé.
* 66 Les agences régionales de santé : une innovation majeure, un déficit de confiance , rapport d'information n° 400 (2013-2014) de MM. Jacky le Menn et Alain Milon, 26 février 2014.
* 67 Rapport d'information présenté par Mme Agnès Firmin Le Bodo et M. Jean-Carles Grelier (document AN n° 4267, 15 ème législature, 16 juin 2021).
* 68 Audition du 3 février 2022.
* 69 Audition du 3 février 2022.
* 70 Ibid.
* 71 « Hôpital : un autre modèle est possible », Jean-Louis Buhl, président de la Fondation hôpital Foch, Le Monde , 17 janvier 2018.
* 72 Drees, Les dépenses de santé en 2020 , Édition 2021.
* 73 L'article 21 de la loi du 26 avril 2021 permet aux praticiens salariés d'un Espic de pratiquer des dépassements d'honoraires.
* 74 Convention collective nationale des établissements privés d'hospitalisation, de soins, de cure et de garde à but non lucratif du 31 octobre 1951.
* 75 Rapport de la commission pour la libération de la croissance française, décision 275, janvier 2008.
* 76 « Diriger un hôpital est un vrai métier », tribune collective, Le Figaro , 27 mai 2020.
* 77 « Le pilotage du système de santé doit être confié aux régions », Antoine Brézin, Guy Collet, Gérard Vincent, Le Monde , 24 février 2022.
* 78 En application de l'ordonnance n° 2005-649 du 6 juin 2005 relative aux marchés passés par certaines personnes publiques ou privées non soumises au code des marchés publics.
* 79 Audition du 4 janvier 2022.
* 80 Audition du 22 janvier 2022.
* 81 Auditions du 4 janvier 2022.
* 82 Le taux de rotation des personnels se calcule comme le quotient entre, d'une part, la moitié de la somme des départs et des arrivées sur l'année n et, d'autre part, l'effectif physique moyen de l'année n.
* 83 Drees, « L'exposition à de nombreuses contraintes liées aux conditions de travail demeure, en 2019, nettement plus marquée dans le secteur hospitalier qu'ailleurs », Études et résultats , novembre 2021, n° 1215.
* 84 Réponses du ministère des solidarités et de la santé aux questions de la commission d'enquête.
* 85 En 2018, le salaire mensuel net moyen d'un infirmier était de 2 339 euros dans les établissements publics de santé, de 2 192 euros dans les établissements privés à but non lucratif et de 2 155 euros dans les établissements privés lucratifs.
* 86 Drees, « L'exposition à de nombreuses contraintes liées aux conditions de travail demeure, en 2019, nettement plus marquée dans le secteur hospitalier qu'ailleurs », Études et résultats , novembre 2021, n° 1215.
* 87 Réponses adressées à la commission d'enquête.
* 88 Décret n° 2020-1182 du 28 septembre 2020 relatif à la modification de la grille des émoluments des praticiens hospitaliers à temps plein et des praticiens des hôpitaux à temps partiel.
* 89 Auditions des 9 décembre 2021 et 13 janvier 2022.
* 90 267,82 euros la nuit, le dimanche et les jours fériés ; 133,90 euros pour une demi-nuit ou le samedi après-midi (article 13 de l'arrêté du 30 avril 2003).
* 91 42,38 euros pour une nuit complète ou deux demi-journées ; 21,18 euros pour une demi-astreinte de nuit ou le samedi après-midi (article 14 de l'arrêté du 30 avril 2003).
* 92 Les obligations de service se regardent en effet sur quatre mois.
* 93 Article 11 de l'arrêté du 30 avril 2003 relatif à l'organisation et à l'indemnisation de la continuité des soins et de la permanence pharmaceutique dans les établissements publics de santé et dans les établissements publics d'hébergement pour personnes âgées dépendantes.
* 94 Décret n° 2003-880 du 15 septembre 2003 relatif aux modalités d'organisation de la permanence des soins et aux conditions de participation de participation des médecins à cette permanence et modifiant le code de la santé publique. En particulier, l'article R. 733 du code de la santé publique dispose que les médecins participent à la permanence des soins sur la base du volontariat.
* 95 Décret n° 88-1084 du 30 novembre 1988.
* 96 Arrêté du 30 novembre 1988 fixant les taux des indemnités horaires pour travail normal de nuit et de la majoration pour travail intensif.
* 97 Arrêté du 10 mai 2017 modifiant l'arrêté du 30 novembre 1988 fixant les taux des indemnités horaires pour travail normal de nuit et de la majoration pour travail intensif.
* 98 « Le passage à l'euro a-t-il fait grimper les prix ? », Institut national de la statistique et des études économiques (Insee), 14 février 2022 : https://www.insee.fr/fr/statistiques/4268033#en-six-questions
* 99 Un praticien qui alternerait pendant quatre mois des semaines de 60 heures et des semaines de 36 heures respecterait ainsi la loi : (60 + 36)/2 = 48. Cf. article R. 6152-27 du code de la santé publique.
* 100 Demain, l'hôpital public. Le livre blanc du Snphare. Ségur de la Santé 2020.
* 101 Article R. 6152-27 du code de la santé publique. Ces indemnités sont fixées à 319,46 euros par période et 159,72 euros par demi-période, selon l'article 13 de l'arrêté du 30 avril 2003 relatif à l'organisation et à l'indemnisation de la continuité des soins et de la permanence pharmaceutique dans les établissements publics de santé et les établissements publics d'hébergement pour personnes âgées dépendantes.
* 102 Article 4 de l'arrêté du 30 avril 2003, tel que modifié par l'article 2 de l'arrêté du 8 novembre 2013, la Commission européenne ayant relevé des insuffisances dans la transposition en droit national de la directive 2003/88/CE du Parlement européen et du conseil du 4 novembre 2003 concernant certains aspects de l'aménagement du temps de travail.
* 103 Audition du jeudi 9 décembre 2021.
* 104 Décret n° 2002-598 du 25 avril 2002 relatif aux indemnités horaires pour travaux supplémentaires.
* 105 Article 7 du décret n° 2002-598 du 25 avril 2002 relatif aux indemnités horaires pour travaux supplémentaires.
* 106 Article 2 du décret n° 2008-199 du 27 février 2008 relatif à la rémunération des heures supplémentaires de certains fonctionnaires, modifiant l'article 7 du décret n° 2002-598 du 25 avril 2002 relatif aux indemnités horaires pour travaux supplémentaires
* 107 Article 1 du décret n° 2021-1545 du 30 novembre 2021 relatif aux indemnités horaires pour travaux supplémentaires, modifiant l'article 7 du décret n° 2002-598 du 25 avril 2002 relatif aux indemnités horaires pour travaux supplémentaires
* 108 Décret n° 2021-1709 du 18 décembre 2021 modifiant le décret n° 2021-287 du 16 mars 2021 portant indemnisation et majoration exceptionnelle des heures supplémentaires réalisées dans les établissements mentionnés aux 1°, 2°, 3° et 5° de l'article 2 de la loi du 9 janvier 1986 portant dispositions statutaires relatives à la fonction publique hospitalière et arrêté du 18 décembre 2021 modifiant l'arrêté du 12 avril 2021 relatif à la majoration exceptionnelle de l'indemnisation du temps de travail additionnel et des gardes pour les personnels médicaux exerçant en établissements publics de santé et à la majoration exceptionnelle de l'indemnité de garde hospitalière des praticiens des armées.
* 109 Audition du jeudi 16 décembre 2021.
* 110 Contribution écrite de l'Ancim à la commission d'enquête.
* 111 Contribution écrite de l'AFDS à la commission d'enquête.
* 112 Jacques Pisarik, « L'exposition à de nombreuses contraintes liées aux conditions de travail demeure, en 2019, nettement plus marquée dans le secteur hospitalier qu'ailleurs », Études et résultats , n° 1215, novembre 2021.
* 113 Rapport d'information n° 177 (2021-2022) de MM. Jean-Michel Arnaud et Roger Karoutchi, fait au nom de la mission commune d'information destinée à évaluer les effets des mesures prises ou envisagées en matière de confinement ou de restrictions d'activité, 18 novembre 2021.
* 114 Déclarations du 21 juillet 2020.
* 115 Décret n° 2020-1182 du 28 septembre 2020 relatif à la modification de la grille des émoluments des praticiens hospitaliers à temps plein et des praticiens des hôpitaux à temps partiel ; arrêté du 11 septembre 2020 modifiant l'arrêté du 15 juin 2016 relatif aux émoluments, rémunérations ou indemnités des personnels médicaux, pharmaceutiques et odontologiques exerçant leurs fonctions à temps plein ou à temps partiel dans les établissements publics de santé.
* 116 Cette indemnité est passée de 492 à 700 euros bruts mensuels le 1 er septembre 2020, puis elle a été portée à 1 010 euros bruts mensuels pour tous les praticiens à compter du 1 er mars 2021 (arrêté du 27 octobre 2020 modifiant certaines dispositions relatives à l'indemnité d'engagement de service public exclusif et arrêté du 27 octobre 2020 modifiant l'arrêté du 15 juin 2016 relatif aux émoluments, rémunérations ou indemnités des personnels médicaux, pharmaceutiques et odontologiques exerçant leurs fonction à temps plein ou à temps partiel dans les établissements publics de santé.
* 117 Article D. 6152-23-1 du code de la santé publique.
* 118 Article 21 de la loi n° 2021-502 du 26 avril 2021 visant à améliorer le système de santé par la confiance et la simplification
* 119 Ordonnance n° 2021-292 du 17 mars 2021 visant à favoriser l'attractivité des carrières médicales hospitalières.
* 120 Décret n° 2021-1655 du 15 décembre 2021 relatif à la prime de solidarité territoriale.
* 121 Audition du mardi 18 janvier 2022.
* 122 « S'agissant des salaires, sans chercher à polémiquer, nos observations sur le bénéfice déclaré à la Caisse autonome de retraite des médecins de France (Carmf), qui est un chiffre objectif, témoignent d'écarts de rémunération dans certaines spécialités qui sont non négligeables. »
* 123 « La concurrence entre l'hôpital public et le privé est également un enjeu important, notamment dans le cadre de la mobilisation générale dont nous aurons besoin au cours des semaines à venir. De manière plus générale, les différentiels de salaires sont tels que nous peinons à garder nos professionnels talentueux, dès lors que les conditions de travail deviennent plus difficiles. Il faudrait que les agences régionales de santé (ARS) travaillent sur la régulation de l'offre de soins entre le public et le privé. »
* 124 Drees, « Revenu des médecins libéraux : une hausse de 1,9 % par an en euros constants entre 2014 et 2017 », Études et résultats , n° 1223, mars 2022.
* 125 Article R. 6154-2 du code de la santé publique.
* 126 Les établissements de santé, édition 2021 , Drees, collection « Panoramas de la Drees ».
* 127 Art. 44 de la loi n° 2021-502 du 26 avril 2021 visant à améliorer le système de santé par la confiance et la simplification.
* 128 Audition du 4 janvier 2022.
* 129 Haute Autorité de santé, Revue de littérature. Qualité de vie au travail et qualité des soins , 2016.
* 130 La durée légale de travail à l'hôpital est de 9 heures le jour et 10 heures la nuit.
* 131 Article 7 du décret du 4 janvier 2002 relatif au temps de travail et à l'organisation du travail dans les établissements mentionnés à l'article 2 de la loi n° 86-33 du 9 janvier 1086 portant dispositions statutaires relatives à la fonction publique hospitalière.
* 132 Voir Pierre André Juven, Frédéric Pierru, Fanny Vincent, La casse du siècle. À propos des réformes de l'hôpital public , pp. 71-73.
* 133 Analyse des bilans sociaux des établissements publics de santé , ATIH, 2019.
* 134 Ziad Kansoun, Laurent Boyer, Marianne Hodgkinson, Virginie Villes, Christophe Lançon, Guillaume Fond, « Burnout in French physicians: A systematic review and meta-analysis », Journal of Affective Disorders , Volume 246, 2019, pp. 132-147.
* 135 Stratégie nationale d'amélioration de la qualité de vie au travail. Prendre soin de ceux qui nous soignent , Document du ministère des solidarités et de la santé , 5 décembre 2016
* 136 Voir en particulier le 3°) « Prendre soin de ceux qui nous soignent » du III (« Garantir la qualité, la sécurité et la pertinence des prises en charge à chaque étape du parcours de santé ») de l'annexe du décret n° 2017-1866 du 29 décembre 2017 portant définition de la stratégie nationale de santé pour la période 2018-2022.
* 137 MM. Philippe Colombat, Éric Galam et Matthieu Sibé : « “A l'heure du burn-out et du Covid, la rhétorique ne suffit plus !” : l'alerte des trois experts démissionnaires de l'Observatoire national de la qualité de vie au travail des soignants » , France Info , 8 janvier 2022.
* 138 Ce centre constituait l'une des suites du rapport du Dr Donata Marra sur la qualité de vie des étudiants en santé présenté à la ministre des solidarités et de la santé le 3 avril 2018.
* 139 Audition du 17 février 2022.
* 140 Audition du 3 février 2022.
* 141 Audition du 4 janvier 2022.
* 142 Audition du 13 janvier 2022.
* 143 Décret n° 2019-897 du 28 août 2019 instituant un médiateur national et des médiateurs régionaux ou interrégionaux pour les personnels des établissements publics de santé, sociaux et médico-sociaux.
* 144 Le nombre maximum d'étudiants à admettre en 1 ère année, qui était de 30 920 pour 2019-2020 et de 31 176 pour 2020/2021, a été fixé à 34 037 pour 2021/2022 et 36 104 pour 2022/2023 par l'arrêté du 13 juillet 2021.
* 145 Audition du 4 janvier 2022.
* 146 Audition du 18 janvier 2022.
* 147 Audition du 4 janvier 2022.
* 148 Audition du 18 janvier 2022.
* 149 Audition du 4 janvier 2022.
* 150 Audition du 18 janvier 2022.
* 151 Ibid.
* 152 Rapport d'information n° 703 fait au nom de la mission d'évaluation et de contrôle de la sécurité sociale de la commission des affaires sociales sur le financement des établissements de santé, par MM. Jacky Le Menn et Alain Milon, déposé le 25 juillet 2012.
* 153 Attesté en France par Carine Milcent, « Up-Coding, The Quasi-Natural Experiment », working paper , Paris School of Economics, 2014.
* 154 Docteur Thierry Godeau, audition du 4 janvier 2022.
* 155 Pour rappel, il s'agit d'un plan de relance de l'investissement de 19 milliards d'euros sur dix ans.
* 156 Dominique Pon et Annelore Coury, Accélérer le virage numérique , 2018.
* 157 Docteur Mathilde Renker, audition du 13 janvier 2022.
* 158 Audition du 4 janvier 2022.
* 159 « L'établissement support [...] assure [...] pour le compte des établissements parties [...] la stratégie, l'optimisation et la gestion commune d'un système d'information hospitalier convergent, en particulier la mise en place d'un dossier patient permettant une prise en charge coordonnée des patients au sein des établissements parties au groupement » (article 6132-3 du code de la santé publique issu de l'article 107 de la loi n° 2016-41 du 26 janvier 2016 de modernisation de notre système de santé).
* 160 Rapport d'information n° 4814 (2021-2022) de MM. Marc Delatte et Pierre Dharéville, fait au nom de la mission d'évaluation et de contrôle de la sécurité sociale de la commission des affaires sociales de l'Assemblée nationale, déposé le 15 décembre 2021.
* 161 Rapport d'information n° 22 (2020-2021) de M. Alain Milon, fait au nom de la commission des affaires sociales, déposé le 8 octobre 2020, sur l'enquête de la Cour des comptes relative aux groupements hospitaliers de territoire.
* 162 Instruction ministérielle DGOS/PF5/2019/32 du 12 février 2019 relative au lancement opérationnel du programme HOP'EN
* 163 Audition du 27 janvier 2022.
* 164 Matthew D McHugh, Linda H Aiken, Douglas M Sloane, Carol Windsor, Clint Douglas, Patsy Yates, « Effects of nurse-to-patient ratio legislation on nurse staffing and patient mortality, readmissions, and length of stay: a prospective study in a panel of hospitals », Lancet 2021 ; 397: 1905-13.
* 165 Aiken LH, Sloane DM, Bruyneel L, et al. , « Nurse staffing and education and hospital mortality in nine European countries: a retrospective observational study », Lancet 2014 ; 383: 1824-30.
* 166 Aiken LH, Clarke SP, Sloane DM, Sochalski J, Silber JH, « Hospital nurse staffing and patient mortality, nurse burnout, and job dissatisfaction », JAMA . 2002 Oct 23-30; 288(16): 1987-93.
* 167 Chambre régionale des comptes d'Île-de-France, Assistance publique - Hôpitaux de Paris. Enquête sur le « personnel infirmier ». Exercices 2011 et suivants , 8 novembre 2018.
* 168 Rapport sur le temps de travail dans la fonction publique, mai 2016.
* 169 Calculée, pour une année n, comme le ratio entre, d'une part, la différence du nombre d'infirmiers entre l'année n et l'année n-1 et, d'autre part, le nombre d'infirmiers sur l'année n-1.
* 170 Pierre-Louis Bras, Comment le covid transforme le débat sur les dépenses de santé , Terra Nova, 25 mars 2021.
* 171 Audition du 18 janvier 2022.
* 172 Inspection générale des affaires sociales, Trajectoires pour de nouveaux partages de compétences entre professionnels de santé , novembre 2021.
* 173 Audition du 9 décembre 2021.
* 174 Audition du 18 janvier2022.
* 175 Audition du 3 février 2022.
* 176 Audition du 3 février 2022.
* 177 Rapport d'information n° 601 (2019-2020) de M. Jean-Marie Vanlerenberghe, fait au nom de la mission d'évaluation et de contrôle de la sécurité sociale et de la commission des affaires sociales sur la loi organique relative aux lois de financement de la sécurité, déposé le 8 juillet 2020.
* 178 Rapport d'information n° 40 (2019-2020) de Mme Catherine Deroche et M. René-Paul Savary, fait au nom de la mission d'évaluation et de contrôle de la sécurité sociale et de la commission des affaires sociales, déposé le 9 octobre 2019.
* 179 Proposition de loi organique n° 492 (2020-2021) tendant à renforcer le pilotage financier de la sécurité sociale et à garantir la soutenabilité des comptes sociaux.
* 180 Communication de Mme Corinne Imbert, rapporteure pour l'assurance maladie, 27 septembre 2021 et avis transmis au ministre des solidarités et de la santé en application de l'article L.O. 111-3 du code de la sécurité sociale.
* 181 Discours d'Olivier Véran, Conclusions du Ségur de la santé, 21 juillet 2020.
* 182 Audition du 16 février 2022.
* 183 Rapport précité.
* 184 Audition du 24 février 2022.
* 185 Note précitée.
* 186 Audition du 3 février 2022.
* 187 Académie de médecine, L'hôpital public en crise : origines et propositions , 2019.
* 188 Audition du 16 février 2022.
* 189 C. Kobel, J. Thuillez, M. Bellanger et K.P. Pfeiffer, 2011 : DRG System and Similar Patient Classification System in Europe, in R. Busse, A. Geissler, W. Quentin et M. Wiley (eds), Diagnosis- Related Group in Europe : Moving Towards Transparency, Efficiency and Quality in Hospitals , McGraw Hill, cités par Michel Mougeot et Florence Naegelen, « La tarification à l'activité : une réforme dénaturée du financement des hôpitaux », Revue française d'économie , 2014/3 Volume XXIX, pages 111 à 141.
* 190 Audition du 3 février 2022.
* 191 Audition du 16 février 2022.
* 192 Audition du 17 février 2022.
* 193 Audition du 18 janvier 2022.
* 194 Audition du 17 février 2022.
* 195 Audition du 3 février 2022.
* 196 Note à l'attention de Raymond Le Moign, directeur du cabinet de la ministre des solidarités et de la santé. Document transmis sur demande de la commission d'enquête.
* 197 Rapport n° 107, tome II (2020-2021) de M. Jean-Marie Vanlerenberghe, rapporteur général, Mme Corinne Imbert, M. René-Paul Savary, Mmes Élisabeth Doineau, Pascale Gruny et M. Philippe Mouiller, déposé le 4 novembre 2020 : Examen des articles et rapport n° 130, tome II (2021-2022) de Mmes Élisabeth Doineau, rapporteure générale, Corinne Imbert, MM. René-Paul Savary, Olivier Henno, Mme Pascale Gruny et M. Philippe Mouiller, déposé le 3 novembre 2021 : Examen des articles.
* 198 Notification aux agences régionales de santé en juillet 2021.
* 199 Communiqué de presse d'Olivier Véran, ministre des solidarités et de la santé, 17 mars 2022, « Établissements de santé : Olivier Véran annonce 1,5 milliard d'euros supplémentaires pour soutenir les établissements de santé ».
* 200 La première année a ainsi été finalement légèrement supérieure à une double annuité du fait de quelques demandes de dérogations argumentées par les ARS et acceptées par le ministère et à la concentration des échéanciers inférieurs à 1 million d'euros.
* 201 Notification en décembre 2021.
* 202 Rapport d'information n° 177 (2021-2022), 18 novembre 2021.
* 203 Rapport d'information n° 703 (2011-2012) de MM. Jacky Le Menn et Alain Milon, fait au nom de la mission d'évaluation et de contrôle de la sécurité sociale et de la commission des affaires sociales, déposé le 25 juillet 2012.
* 204 Rapport n° 556 (2019-2020) de M. Jean-Marie Vanlerenberghe, déposé le 24 juin 2020.
* 205 Avis n° 721 (2020-2021) de M. Alain Milon, fait au nom de la commission des affaires sociales, déposé le 30 juin 2021.
* 206 Loi n° 2022-217 du 21 février 2022 relative à la différenciation, la décentralisation, la déconcentration et portant diverses mesures de simplification de l'action publique locale.
* 207 Audition du 18 janvier 2022.
* 208 Selon la Drees, 3,1 % des Français, soit 1,6 million de prsonnes, renoncent aux soins, le fait de vivre dans une zone très sous-dotée en médecin généraliste entrainant un risque de renoncement évalué comme 1,8 fois supérieur à la moyenne (Drees, Études et résultats n° 1200, juillet 2021).
* 209 Drees, « Quelle démographie récente et à venir pour les professions médicales et pharmaceutiques », Dossiers de la Drees, n° 78, mars 2021.
* 210 Drees, « En 2018, les territoires sous-dotés en médecins généralistes concernent près de 6 % de la population », Études et résultats , n° 1144, février 2020.
* 211 Audition du 16 février 2022.
* 212 Art. 1 er de la loi n° 2019-774 du 24 juillet 2019 relative à l'organisation et à la transformation du système de santé.
* 213 Dossiers de la Drees , n° 76, mars 2021, précité.
* 214 Conférence de presse de rentrée du syndicat MG France, 20 janvier 2022.
* 215 Audition du 16 février 2022.
* 216 Audition du 16 février 2022.
* 217 Baccalauréat, diplôme, certificat ou titre homologué ou inscrit au répertoire national des certifications professionnelles au moins au niveau 4, pour les demandeurs d'emploi ne possédant pas d'expérience dans le secteur de la santé.
* 218 Arrêté du 7 novembre 2019 relatif à l'exercice de l'activité d'assistant médical.
* 219 IGAS, Trajectoires pour de nouveaux partages de compétences entre professionnels de santé , novembre 2021.
* 220 Patients souffrant de diabète, maladies cardiovasculaires, bronchopneumopathie chronique obstructive.
* 221 Article L. 632-6 du code de l'éducation.
* 222 Article 51 de la loi n° 2019-1446 du 24 décembre 2019 de financement de la sécurité sociale pour 2020, codifié à l'article L. 1435-4-2 du code de la santé publique.
* 223 Praticien territorial de médecine générale (PTMG), praticien territorial de médecine ambulatoire (PTMA), praticien territorial de médecin de remplacement (PTMR) et praticien isolé à l'activité saisonnière (PIAS).
* 224 Audition du mardi 13 janvier 2022.
* 225 Voir en particulier : « Remédier aux pénuries de médecins dans certaines zones géographiques. Les leçons de la littérature internationale », Les dossiers de la Drees , n° 89, décembre 2021.
* 226 Voir en particulier les arrêtés du 4 mars 1997, du 18 juin 2009, du 18 avril 2013, du 18 novembre 2015 et du 21 décembre 2021, portant sur les stages et les études de médecine en premier et deuxième cycles.
* 227 Taha et al., État des lieux de la médecine générale universitaire au 1 er janvier 2015 : la construction interne de la FUMG, Exercer, 2015, pp. 267-282 .
* 228 Article L. 632-2-II du code de l'éducation issu de l'article 2 de la loi du 24 juillet 2019 relative à l'organisation et à la transformation du système de santé.
* 229 Articles R. 6153-1 du code de la santé publique et suivants, issus du décret n° 2018-571 du 3 juillet 2018 portant dispositions applicables aux étudiants de troisième cycle des études de médecine, d'odontologie et de pharmacie.
* 230 Audition de 27 janvier 2022.
* 231 Les urgences hospitalières : des services toujours trop sollicités, rapport public annuel 2019.
* 232 « Santé : garantir l'accès à des soins de qualité et résorber le déficit de l'assurance maladie », Les enjeux structurel pour la France , décembre 2021.
* 233 Les urgences hospitalières : une fréquentation croissante, une articulation avec la médecine de ville à repenser , rapport sur l'application des lois de financement de la sécurité sociale, septembre 2014.
* 234 Audition du 27 janvier 2022.
* 235 Antonice Colin, État des lieux de la visite à domicile par les médecins généralistes en France en 2016 , Médecine humaine et pathologie, 2019.
* 236 Audition du 14 février 2022.
* 237 Audition du 16 décembre 2021.
* 238 Audition du 16 février 2022.
* 239 Audition du 16 décembre 2022.
* 240 Contribution adressée à la commission d'enquête.
* 241 Audition du 16 décembre 2021.
* 242 Audition du 16 décembre 2022.
* 243 « Early indicators of intensive care unit bed requirement during the COVID-19 epidemic : A retrospective study in Île-de-France région, France », 2020, COVID-19 APHP-Universities-INRIA-INSERM Group, PLoS ONE 15(11): e0241406. https://doi.org/10.1371/journal.pone.0241406
* 244 « L'ANAP et la FEDORU signent un partenariat pour favoriser la mise en place de filières d'urgences », avril 2021.
* 245 Haut Conseil de la santé publique, Virage ambulatoire : pour un développement sécurisé , juin 2021.
* 246 Audition du 26 janvier 2022.
* 247 Rapport de la commission de concertations sur les missions de l'hôpital, présidée par M. Gérard Larcher, remis au Président de la République le 10 avril 2008.
* 248 Concrétisée par les décrets n° 2008-376 et n° 2008-377 du 17 avril 2008 relatifs respectivement aux conditions technique de fonctionnement et aux conditions d'implantation applicables à l'activité de soins de suite et de réadaptation, et la circulaire d'application n°DHOS/O1/2008/305 du 3 octobre 2008.
* 249 Audition du 27 janvier 2022.
* 250 Audition du 9 décembre 2021.
* 251 Audition du 3 février 2022.
* 252 Audition du 27 janvier 2022.
* 253 Ibid.
* 254 Audition du 3 février 2022.
* 255 Audition du 4 janvier 2022.
* 256 Ordonnance n° 2021-1470 du 10 novembre 2021 prise pour l'application de l'article 23 de la loi n° 2019-774 du 24 juillet 2019 relative à l'organisation et à la transformation du système de santé.
* 257 Audition du 14 février 2022.
* 258 Audition du 27 janvier 2022.
* 259 Ordonnance n° 2021-292 du 17 mars 2021 visant à favoriser l'attractivité des carrières médicales hospitalières.
* 260 Audition du 3 février 2022.
* 261 Ministère des solidarités et de la santé, « Consignes et recommandations concernant l'appui des établissements de santé aux établissements hébergeant des personnes âgées dépendantes », Fiche établissements de santé , 31 mars 2020.
* 262 Rapport d'information n° 536 (2021-2022) de M. Bernard Bonne et Mme Michelle Meunier, fait au nom de la commission des affaires sociales, déposé le 23 février 2022, sur l'enquête de la Cour des comptes relative à la prise en charge médicale des personnes âgées en Ehpad.
* 263 Réponses au questionnaire de la rapporteure.
* 264 Rapport d'information déposé par la commission des affaires sociales en conclusion des travaux d'une mission d'évaluation et de contrôle des lois de financement de la sécurité sociale sur les groupements hospitaliers de territoire, n° 4814 , le mercredi 15 décembre 2021.
* 265 Audition du 18 janvier 2022.
* 266 Audition rapporteure.
* 267 IGAS, Bilan d'étape des groupements hospitaliers de territoire (GHT) , 2019-034R, décembre 2019.
* 268 Audition du 3 février 2022.
* 269 Ordonnance du 17 mars 2021 et décret du 27 mai 2021.
* 270 Audition du 9 décembre 2021.
* 271 Audition du 18 janvier 2022.
* 272 Rapport d'information n° 22 (2020-2021) de M. Alain Milon, fait au nom de la commission des affaires sociales, déposé le 8 octobre 2020, sur l'enquête de la Cour des comptes relative aux groupements hospitaliers de territoire.
* 273 Voir à ce sujet le rapport d'information n° 195 (2018-2019) de M. Alain Milon, fait au nom de la commission des affaires sociales, déposé le 12 décembre 2018, sur l'enquête de la Cour des comptes sur le rôle des centres hospitaliers universitaires dans la politique de soins.
* 274 Audition du 3 février 2022.
* 275 Audition du 3 février 2022.
* 276 Article L. 6111-3-1 du code de la santé publique.
* 277 Audition du 27 janvier 2022.
* 278 23,9 millions d'euros en 2020, 85,2 millions d'euros en 2021 et 94,7 millions d'euros de 2022 à 2024.
* 279 Article L. 6327-1 et suivants du code de la santé publique.
* 280 Voir en particulier le rapport n° 317 (2021-2022) de Mme Nadia Sollogoub fait au nom de la commission des affaires sociales sur la proposition de loi visant à la création d'une plateforme de référencement et de prise en charge des maladies chroniques de la covid-19.
* 281 D'après une enquête de la DGOS auprès des ARS sur le déploiement des DAC réalisée en juillet 2021 et portée à la connaissance de la commission d'enquête.
* 282 Article L. 1434-10 du code de la santé publique.
* 283 Audition du mardi 4 janvier 2022.
* 284 Réponse du ministère des solidarités et de la santé au questionnaire de la commission.
* 285 Rapport n° 524 (2018-2019) de M. Alain Milon, fait au nom de la commission des affaires sociales sur le projet de loi relatif à l'organisation et à la transformation du système de santé, déposé le 22 mai 2019.
* 286 Article L. 1434-10 du code de la santé publique.
* 287 Audition du jeudi 9 décembre 2021.
* 288 Article L. 1434-2 du code de la santé publique
* 289 Audition du 17 février 2022.
* 290 Audition du 24 février 2022.
* 291 Audition du 18 janvier 2022.
* 292 François Crémieux et Jean-Luc Rouve, « A Marseille, il faut d'abord améliorer l'état de santé de ceux qui sont les plus éloignés de notre système de soins » , Le Monde , 9 novembre 2021.
* 293 Conseil national de l'ordre des médecins, « Pour une transformation de notre système de santé » , Axe 2 , février 2022.
* 294 Pilotage de la dépense de santé : redonner du sens à l'Ondam , rapport d'information n° 40 (2019-2020).
* 295 Elles ont été portées de 4,3 à 5,9 milliards d'euros de 2021 à 2022, l'augmentation résultant d'une modification d epérimètre par transfert de crédits figurant auparavant dans les missions d'intérêt général.