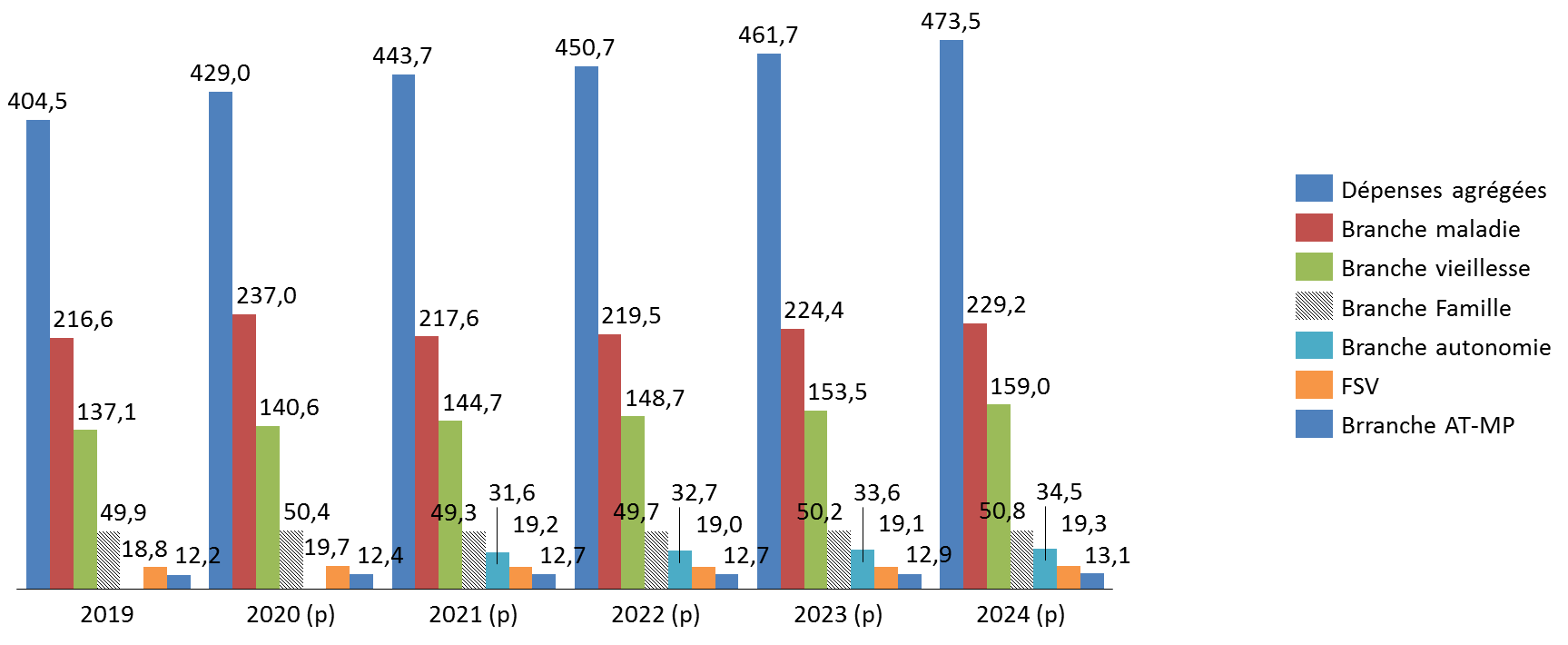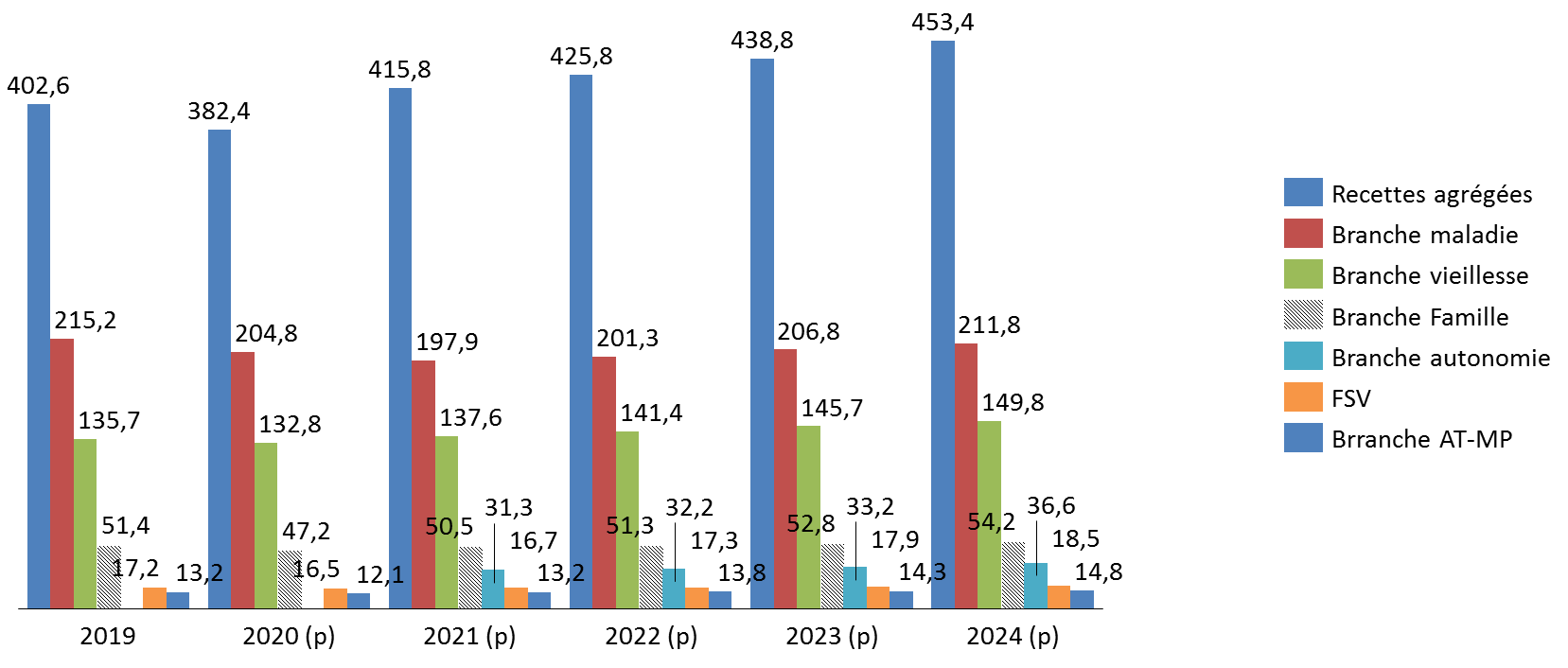C. LES PRÉVISIONS POUR 2021 ET LES EXERCICES SUIVANTS : UN RETOUR À L'ÉQUILIBRE IMPOSSIBLE FAUTE DE RÉFORME
1. La prévision de déficit du régime général et du FSV établie à 27,9 milliards d'euros en 2021 peut apparaître minorée...
Le présent projet de loi de financement de la sécurité sociale prévoit que le déficit agrégé du régime général et du Fonds de solidarité vieillesse soit ramené à 27,9 milliards d'euros en 2021, soit une réduction de près de 40 % par rapport à l'exercice précédent. Le Gouvernement table, en premier lieu, sur un net rebond des recettes (+33,4 milliards d'euros, soit une progression de 8,7 %).
Prévisions de recettes et de dépenses
pour 2021
du régime général et du FSV
(en milliards d'euros)
|
Prévisions PLFSS 2021 |
|||
|
Recettes |
Dépenses |
Solde |
|
|
Maladie |
197,9 |
217,6 |
- 19,7 |
|
AT-MP |
13,2 |
12,7 |
0,6 |
|
Famille |
50,5 |
49,3 |
1,1 |
|
Vieillesse |
137,6 |
144,7 |
- 7,8 |
|
Autonomie |
31,3 |
31,6 |
- 0,3 |
|
Total régime général |
416,5 |
442 |
- 25,4 |
|
Total régime général + FSV |
415,8 |
443,7 |
- 27,9 |
Source : commission des finances du Sénat, d'après les documents budgétaires
Ce scénario repose cependant sur une hypothèse de relance de l'activité que le Haut Conseil des finances publiques estime, dans son avis sur le projet de loi de financement de la sécurité sociale pour 2021, volontariste. Le Gouvernement table en effet sur un taux de croissance du PIB de 8 % en 2021, progression qui apparaît supérieure à celle retenue par d'autres instances.
Cadre macro-économique pour
l'élaboration
de la trajectoire des comptes sociaux
2021-2024
|
2018 |
2019 |
2020 |
2021 |
2022 |
2023 |
2024 |
|
|
PIB en volume |
1,7 % |
1,5 % |
-10,0 % |
8 % |
3,5 % |
2 % |
1,4 % |
|
Masse salariale |
3,5 % |
3,2 % |
-7,9 % |
6,8 % |
4,7 % |
3,7 % |
3,4 % |
|
Inflation hors tabac |
1,6 % |
0,9 % |
0,2 % |
0,6 % |
1,0 % |
1,4 % |
1,8 % |
|
ONDAM |
2,2 % |
2,6 % |
7,6 % |
3,5 % |
1,1 % |
2,4 % |
2,3 % |
|
ONDAM Hors Covid |
2,2 % |
2,6 % |
3,2 % |
6,0 % |
3,1 % |
2,3 % |
2,3 % |
Source : Projet de loi de financement de la sécurité sociale 2021, annexe B
Comparaison des prévisions de croissance pour la France
(taux d'évolution du PIB en volume)
|
2020 |
2021 |
Écart par rapport à 2019 |
Date |
|
|
Banque de France |
- 8,7 |
7,4 |
- 1,9 |
septembre |
|
Gouvernement |
- 10 |
8,0 |
- 2,7 |
septembre |
|
Consensus Forecasts |
- 9,5 |
6,9 |
- 3,3 |
septembre |
|
Commission européenne |
- 10,6 |
7,6 |
- 3,8 |
septembre |
|
OCDE |
- 9,5 |
5,8 |
- 4,3 |
septembre |
|
FMI |
- 12,5 |
7,3 |
- 6,1 |
juillet |
Source : commission des finances du Sénat
Ce scénario reste cependant entouré d'incertitudes, allant au-delà des risques traditionnels (conséquences du Brexit et des élections présidentielles américaines, importance de la relance chinoise, etc). Le niveau d'activité demeure en effet largement tributaire de l'évolution de la situation sanitaire, qui n'apparaît pas, pour l'heure, maîtrisée, tant en France que chez ses principaux partenaires économiques. Or le scénario retenu par le Gouvernement pour 2021 repose notamment sur l'absence de contraintes sanitaires fortes destinées à juguler l'épidémie.
L'impact du plan de relance sur la relance de la croissance reste, en outre, difficile à déterminer. Le Gouvernement estime que celui-ci devrait conduire à une progression du PIB de 1,1 %. Un tel impact semble reposer sur une application immédiate du plan sans retard ou décalage administratif. Or, une lecture plus réservée peut s'imposer. La commission des finances du Sénat avait, par ailleurs, insisté pour qu'il comprenne une incitation pour les ménages à réinjecter l'épargne accumulée pendant le confinement et une aide à l'investissement des entreprises. Ces deux dispositifs auraient pu accélérer la relance. Ces options n'ont pas été retenues par le Gouvernement.
Au-delà des recettes, l'aléa sanitaire devrait également déterminer le niveau des dépenses sociales en 2021, en particulier celles des dépenses d'assurance-maladie.
Sensibilité des résultats du régime général aux hypothèses de prévision
(en millions d'euros)
|
Branche maladie |
Branche AT-MP |
Branche vieillesse |
Branche famille |
Régime général |
|
|
Recettes |
|||||
|
Impact d'une hausse de 1 % de la masse salariale |
860 |
120 |
820 |
260 |
2 060 |
|
Impact d'une hausse de 1 % de la TVA |
400 |
400 |
|||
|
Dépenses |
|||||
|
Impact d'une hausse de 1 point du taux d'inflation sur la revalorisation légale |
60 |
30 |
1 200 |
260 |
1 550 |
|
Impact d'une hausse de 1 % dans le champ de l'ONDAM |
2 053 |
97 |
2 150 |
Source : Les comptes de la sécurité sociale, rapport à la commission des comptes de sécurité sociale, septembre 2020
2. ... alors que le retour à l'équilibre apparaît largement différé faute de réformes structurelles
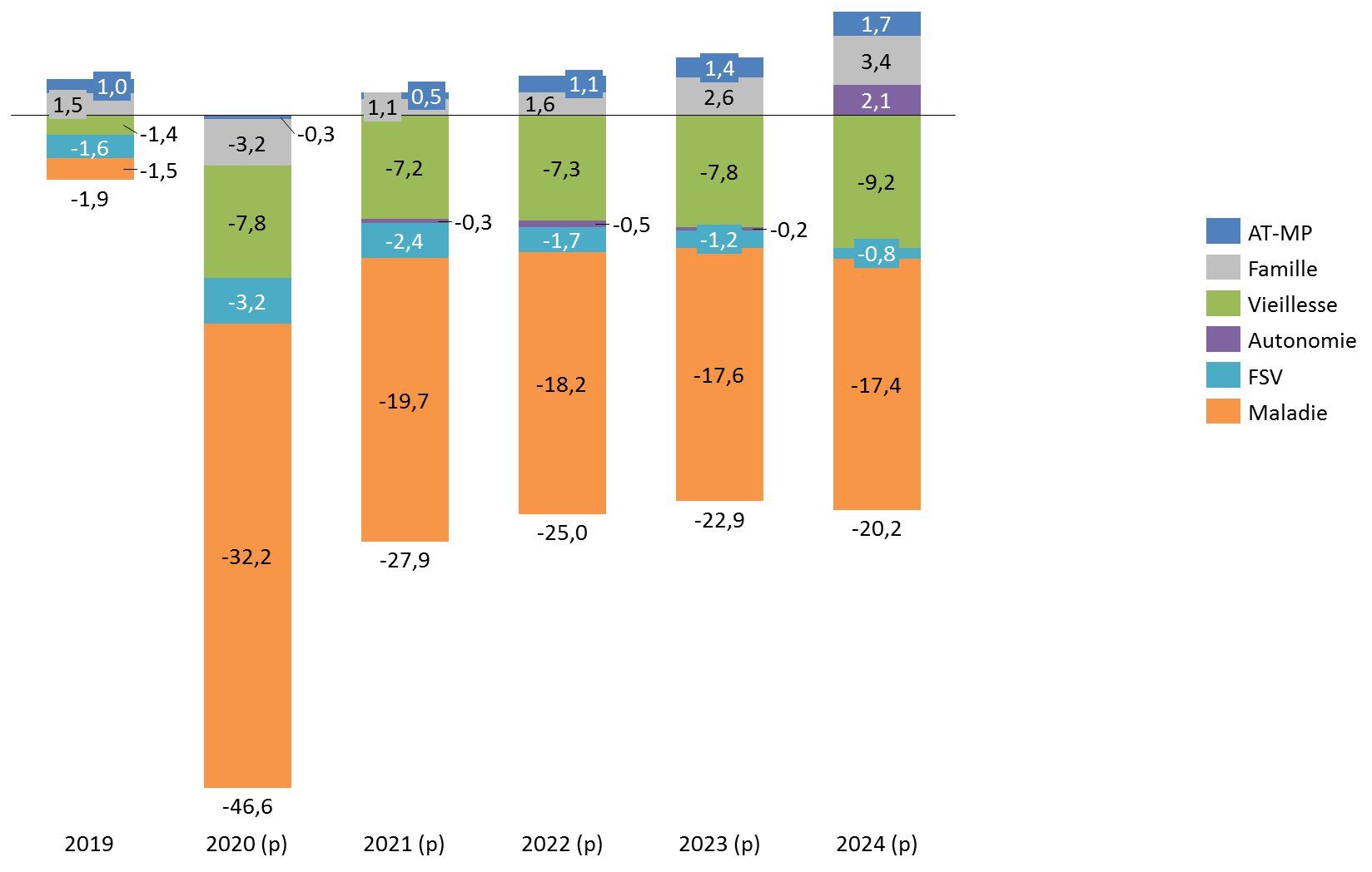
S'agissant de la trajectoire pluriannuelle, la précédente loi de financement tablait sur un retour à l'équilibre global du régime général en 2023. Cette perspective est désormais largement repoussée, le Gouvernement ciblant un déficit du régime général et du FSV atteignant 20,2 milliards d'euros à l'horizon 2024. Le déficit serait alors porté par la branche maladie (- 17,4 milliards d'euros en 2024) et la branche vieillesse (9,2 milliards d'euros en 2024 auxquels s'ajoute un déficit de 0,8 milliard d'euros du FSV). Ces chiffres restent là encore à confirmer au regard des effets inconnus du deuxième confinement sur la trajectoire des comptes sociaux.
Solde du régime général et du FSV 2019-2024
(en milliards d'euros)
Source : commission des finances du Sénat d'après l'annexe B au projet de loi de financement de la sécurité sociale pour 2021
Cette dérive n'est pas atténuée par le présent projet de loi de financement de la sécurité sociale. Le Gouvernement a, en effet, fait le choix de ne pas inscrire dans le texte de mesures de redressement des comptes pour l'exercice à venir, afin de ne pas contrarier la relance de l'économie 9 ( * ) .
Les réformes structurelles contenues dans le texte sont donc limitées à des mesures de simplification à l'image du dispositif de déclaration des revenus tirés d'une activité annexe ou de la fusion de la déclaration sociale et fiscale pour les agriculteurs. Les réformes plus délicates à mettre en oeuvre - contemporanéité du crédit d'impôt pour les services à la personne ou celle des retraites - sont reportées, sans précision sur un éventuel calendrier. S'agissant des retraites, le Conseil d'orientation des retraites (COR) table désormais sur un déficit de 25,4 milliards d'euros en 2020 pour l'ensemble des régimes 10 ( * ) . Le déficit serait ramené à - 10,2 milliards en 2021, avant une nouvelle dégradation les années suivantes : - 11,6 milliards en 2022, - 12,1 milliards en 2023, puis - 13,3 milliards en 2024. Le COR estime désormais le besoin de financement supplémentaire à environ 5 milliards d'euros par an à partir de 2021 afin d'atteindre la trajectoire d'équilibre qu'il avait élaborée avant la crise. Le report sine die de la réforme des retraites devrait contribuer à accroître ces difficultés.
La question de la lutte contre la fraude ne donne pas non plus lieu à de nouvelles mesures ( cf infra ).
L'absence de réforme induit une absence de retour à l'équilibre à moyen terme. La trajectoire de réduction du déficit apparaît également moins soutenue que celle observée après la crise de 2008.
Solde du régime général et du FSV 2008-2024
(en milliards d'euros)
Source : commission des finances du Sénat d'après les rapports de la commission des comptes de la sécurité sociale et le projet de loi de financement de la sécurité sociale pour 2021
3. Une progression des dépenses de 14,7 milliards d'euros en 2021
Les dépenses cumulées du régime général et du FSV devraient atteindre 443,7 milliards d'euros en 2021, soit une progression de 14,7 milliards d'euros par rapport celles prévues en 2020 (+3,5 %).
À l'horizon 2024, les dépenses devraient atteindre 473,5 milliards d'euros. Si la lutte contre la pandémie peut justifier une partie de cette trajectoire à court terme, la montée en puissance de la prise en charge de la dépendance et l'application des accords de Ségur apparaissent comme des éléments déterminants de cette majoration.
Dépenses du régime général et du FSV 2019-2024
(en milliards d'euros)
Source : commission des finances du Sénat d'après l'annexe C au PLFSS 2021
a) Une progression importante de l'Ondam
(1) Une progression qui rend caduque la trajectoire retenue en loi de programmation des finances publiques
L'article 45 du présent projet de loi prévoit une progression de l'Ondam de 7,1 milliards d'euros , celui-ci devant atteindre 225,4 milliards d'euros à la fin de l'exercice (+3,34 % par rapport à 2020). L'Ondam a été révisé, à l'initiative du Gouvernement, au cours des débats à l'Assemblée nationale afin de prendre en compte l'impact en 2021 de l'avancement au 1 er décembre 2020 de la deuxième tranche de revalorisation salariale prévue dans le cadre des accords de Ségur, qui devait intervenir initialement au 1 er mars 2021. L'impact sur l'Ondam est estimé à 0,8 milliard d'euros.
Évolution de l'Ondam (2018-2021)
(en milliards d'euros)
Source : commission des finances du Sénat d'après l'annexe 4 au PLFSS 2021
Cette progression recouvre deux mouvements contraires : une majoration des dépenses hors Covid de 14,8 milliards d'euros que viendrait compenser une diminution des dépenses exceptionnelles liées à la lutte contre la pandémie , ramenées de 9,4 milliards d'euros en 2020 à 4,3 milliards d'euros en 2021. Ainsi, le taux de croissance de l'Ondam, dégagé des dépenses Covid, devrait s'élever à 6 % en 2021 puis 3,1 % en 2022.
Une telle trajectoire s'éloigne du rythme annuel de 2,3 % retenu par la loi de programmation des finances publiques pour les années 2018 à 2022. Il convient de relever à ce stade que la LFSS 2020 prévoyait déjà une progression de l'Ondam atteignant 2,45 %, afin de prendre en compte une revalorisation des traitements des personnels hospitaliers.
Ondam 2021 par sous-objectif
|
Montant en milliards d'euros |
|
|
Soins de ville |
98,9 |
|
Établissements de santé |
92,9 |
|
Établissements et services médico-sociaux |
26 |
|
Établissements et services pour personnes âgées |
13,6 |
|
Établissements et services pour personnes handicapées |
12,4 |
|
Fonds d'intervention régional |
3,8 |
|
Autres prises en charge |
3,8 |
|
ONDAM total |
225,4 |
Source : commission des finances d'après l'article 45 au PLFSS 2021
Le ministère des solidarités et de la santé a engagé une réflexion sur l'avenir même de l'Ondam, en vue de renouveler cet outil de régulation . Le Haut conseil pour l'avenir de l'assurance-maladie (HCAAM) a adopté un avis le 25 juin 2020 sur l'évolution des dispositifs de régulation du système de santé. Ce document insiste sur la mise en place d'un nouveau dispositif distinguant ce qui relève de mesures de gestion courante de celles liées à la mise en oeuvre de politiques structurelles poursuivant des objectifs de santé (morbidité, qualité et pertinence, organisation de l'offre de soins et prix) évaluées sur un mode pluriannuel 11 ( * ) .
Certaines dépenses devraient ainsi bénéficier d'une quasi-garantie de financement : les secteurs de la prévention et de la recherche comme le circuit des urgences vitales (urgences hospitalières et lits de soins critiques) seraient concernés. Plus de marges de manoeuvre seraient par ailleurs confiées aux acteurs locaux. Les orientations stratégiques devraient être définies au niveau national mais le pilotage relèverait du niveau régional.
Le HCAAM doit désormais proposer des pistes de réflexion s'agissant des sous-objectifs de l'ONDAM. Il convient de rappeler à ce stade qu' une réflexion sur les indicateurs ne saurait se substituer à un travail sur la qualité et l'efficience de la dépense publique en matière de santé et ne pourra éluder un débat sur l'évolution désormais sans frein de celle-ci et ses conséquences en matière de dette sociale .
Cette réforme s'impose car la cible de 2,3 % retenue pour la progression annuelle de l'Ondam et qui semble être celle qu'envisage le Gouvernement à partir de 2024 n'apparaît plus du tout pertinente. Ce supposé retour à la normale n'en est pas un au regard du montant des dépenses de santé auquel ce taux va s'appliquer, sans commune mesure avec celui enregistré en 2018 par exemple.
(2) Des mesures de réduction de dépenses insuffisantes
Afin de contenir la progression tendancielle des dépenses, le présent projet de loi retient les priorités en matière de réduction de dépenses définies en LFSS 2020 , même si les objectifs sont minorés :
- la structuration de l'offre de soins (0,8 milliard d'euros, contre 1 milliard d'euros en LFSS 2020) ;
- les actions sur les tarifs et les remises de produits de santé (0,79 milliard d'euros contre 1 milliard d'euros en LFSS 2020), l'objectif de baisse des prix des médicaments (0,64 milliard d'euros) étant ainsi minoré de 0,3 milliard d'euros afin de préserver l'approvisionnement en médicaments. L'objectif de réduction des prix des dispositifs médicaux est, quant à lui, réduit de 50 millions d'euros afin de retenir compte de la baisse d'activité constatée dans les entreprises qui en produisent ;
- la pertinence et la qualité de soins (975 millions d'euros contre 1,2 milliard d'euros en 2020) ;
- la pertinence et l'efficience des arrêts de travail et des transports (0,31 milliard d'euros, 185 millions d'euros d'économies étant attendues concernant les indemnités journalières et 125 millions d'euros s'agissant des dépenses de transport) ;
- les dispositifs de lutte contre la fraude (80 millions d'euros, contre 90 millions d'euros en LFSS 2020).
La construction de l'Ondam 2021 intègre également en atténuation de dépenses la contribution exceptionnelle des organismes complémentaires de 500 millions d'euros au titre de 2021, prévue à l'article 10 du présent projet de loi de financement, cette mesure relevant pourtant davantage d'une augmentation de recettes que d'une atténuation de dépenses. .
L'atténuation de dépenses retenue dans la construction de l'Ondam 2021 atteint donc au total 3,995 milliards d'euros.
Mesures de régulation retenues dans la construction de l'ONDAM 2021
(en millions d'euros)
|
Mesures |
Montant |
|
Structuration de l'offre de soins |
805 |
|
Structurer les parcours de soins efficients |
265 |
|
Améliorer la performance interne des établissements de santé et médico-sociaux |
540 |
|
Actions sur les tarifs des médicaments |
640 |
|
Actions sur les tarifs des dispositifs médicaux |
150 |
|
Pertinence et qualité des actes et prescriptions |
975 |
|
Pertinence et adaptation tarifaire de la biologie |
140 |
|
Pertinence et adaptation tarifaire de la radiologie |
40 |
|
Maîtrise médicalisée et structure de prescription |
570 |
|
Promotion des génériques et biosimilaires |
110 |
|
Pertinence et adaptation tarifaire sur les autres actes |
115 |
|
Pertinence et efficience des prescriptions d'arrêts de travail et de transports |
310 |
|
Transports |
125 |
|
Indemnités journalières |
185 |
|
Lutte contre la fraude et dispositifs de contrôle associés |
80 |
|
Gestion dynamique du panier de soins remboursé |
35 |
|
Effet de la hausse tendancielle des volumes sur les outils existants |
500 |
|
Contribution exceptionnelle des organismes complémentaires |
500 |
|
Total |
3 995 |
Source : commission des finances d'après l'annexe 7 au PLFSS 2021
Ces mesures d'atténuation de dépenses peuvent apparaître insuffisantes s'agissant notamment de l'indemnisation des arrêts de travail ou de la lutte contre la fraude.
La question de l'indemnisation des arrêts de travail est importante. Les indemnités journalières ont représenté un coût de 7,4 milliards d'euros pour la branche-maladie (hors congés de maternité) et 2,9 milliards d'euros pour la branche AT/MP en 2017. D'après la Cour des comptes, la progression annuelle de ces dépenses - 4,2 % en moyenne entre 2013 et 2017 - dépasse le rythme de progression de l'Ondam (+ 2,1 % par an sur la même période) et l'évolution de la masse salariale plafonnée à 1,8 SMIC (+ 2,2 % sur la même période), qui constitue l'assiette de calcul des indemnités journalières. La proportion d'assurés ayant bénéficié d'un arrêt de travail, le nombre moyen d'arrêts par assuré et la durée moyenne des arrêts de travail ont ainsi augmenté
En dépit de ces chiffres, aucune suite n'a été donnée au rapport de la mission Bérard-Oustric-Seiller remis le 20 février 2019 au Premier ministre 12 ( * ) ou à celui de la Cour des comptes en 2019. Ces deux documents mettaient en avant des possibilités d'économies beaucoup plus importantes que l'objectif de 185 millions d'euros inscrit en PLFSS 2021. Le rapport Bérard-Oustric-Seilier prévoyait notamment :
- la mise en place d'un jour de carence dit d'ordre public, ne pouvant être compensé financièrement, pour tous les salariés de l'assurance-maladie ;
- la forfaitisation de l'indemnité journalière versée par les caisses de sécurité sociale, qui serait plafonnée à 0,7 SMIC pour tous les salariés, le complément versé par l'employeur devant alors être modulé pour atteindre 90 % du salaire ;
- une révision des règles de contrôle avec possibilité de convocation de l'assuré au cabinet du médecin conseil.
La Cour des comptes a également mis en avant, dans son rapport annuel sur l'application des lois de financement de la sécurité sociale pour 2019, un certain nombre de dispositions destinées à réduire le coût, pour les comptes sociaux, de cette progression non maîtrisée. Le renforcement de l'information à l'égard des médecins prescripteurs afin que la délivrance d'arrêts soit plus rigoureuse, un suivi personnalisé de la pratique de prescription et la menace de déconventionnement en cas d'excès pourraient générer une baisse du nombre de prescriptions. La Cour estime ainsi qu'une réduction du niveau moyen de prescription d'indemnités journalières pour maladie du 9 ème décile des médecins les plus prescripteurs à celui des médecins du 8 ème décile précédent pourrait générer une économie annuelle de 500 millions d'euros pour l'assurance-maladie.
La Cour privilégiait également le report sur les employeurs de 20 % du coût de l'indemnisation des arrêts de moins de six mois, ce qui génèrerait une économie potentielle de 0,8 milliard d'euros pour l'assurance-maladie. Des progrès doivent également être enregistrés en matière de calcul des indemnités. En 2018, les erreurs de calcul s'élevaient à 414 millions d'euros au détriment de l'assurance-maladie.
En ce qui concerne la lutte contre la fraude, l'objectif affiché apparaît relativement limité. Les 80 millions d'euros d'économie réalisées viendraient s'ajouter aux 300 millions d'euros déjà récupérés en moyenne chaque année. Reste que l'ensemble est inférieur au montant annuel des préjudices subis et évités par les branches du régime général de sécurité sociale estimé par la Cour des comptes à près de 771 millions d'euros en 2019 13 ( * ) , soit une augmentation de 162 % depuis 2010 . Ce montant demeure cependant imprécis, seule la branche famille procédant à une véritable évaluation. L'année 2020 a par ailleurs été marquée par un recul de l'activité de contrôle pendant la période de confinement.
Montant des fraudes et fautes détectées
par les branches
du régime général de
sécurité sociale
(en millions d'euros)
|
Branche |
2010 |
2019 |
Évolution (en %) |
|
Branche famille |
90,2 |
323,7 |
259 % |
|
Branches Maladie et AT-MP |
156 |
286,7 |
84 % |
|
Branche vieillesse |
47,5 |
160,2 |
237 % |
|
Total |
293.7 |
770,6 |
162 % |
Source : commission des finances du Sénat d'après le rapport de Cour des comptes sur la lutte contre les fraudes aux prestations sociales, septembre 2020
À ces montants visant les prestations, il convient d'ajouter la fraude aux prélèvements sociaux, estimée pour 2018 à une somme comprise entre 6,8 milliards d'euros et 8,4 milliards d'euros par l'agence centrale des organismes de sécurité sociale (Acoss).
A l'occasion de la publication de son rapport, la Cour des comptes a dressé une liste de préconisations, en soulignant notamment l'insuffisance des budgets informatiques des organismes sociaux. Le présent projet de loi de financement ne contient pas de disposition spécifique en la matière.
b) La lutte contre la pandémie
4,3 milliards d'euros sont prévus, au sein du présent projet de loi de financement pour financer des mesures de lutte contre la Covid en 2021 :
• 2 milliards d'euros sont ainsi fléchés au sein de l'Ondam vers l'achat et la réalisation de tests (85 % au titre du sous-objectif « soins de ville » et 15 % au titre du sous objectif « établissements sanitaires ») ;
• 1,5 milliard d'euros permettrait de financer une éventuelle campagne de vaccination. Ladite campagne ne concernerait, dans un premier temps que les populations jugées prioritaires (personnes âgées ou fragiles, population à risque d'exposition professionnelle).
• 700 millions d'euros seraient affectés à la fourniture de masques pour les personnes vulnérables souffrant d'une pathologie chronique et les personnes testées positives ou identifiées comme cas-contacts.
• 100 millions d'euros serviraient enfin au financement des missions Covid de Santé publique France (recrutement, gestion des stocks et service informatique notamment).
L'enveloppe dédiée à la lutte contre la Covid peut susciter une interrogation alors qu'une éventuelle sortie de crise sanitaire est désormais repoussée à l'été 2021. La somme de 4,3 milliards d'euros représente une baisse de 57 % par rapport aux montants dégagés en 2020 pour la lutte contre la pandémie : 10,1 milliards d'euros.
Aux fins de compensation du financement d'une partie de ces mesures, le présent projet de loi de financement, prévoit, qu'au-delà de la contribution exceptionnelle des organismes complémentaires en santé, les réserves des régimes spéciaux maladie des industries électriques et gazières (CAMIEG) et de la SNCF (CPRP SNCF) soient également mobilisées, à hauteur respectivement de 175 millions d'euros et 176,6 millions d'euros (article 11).
c) La prise en compte des accords de Ségur
(1) Les mesures de revalorisation des personnels
Le présent projet de loi de financement intègre les conclusions des accords de Ségur signés en juillet dernier avec les partenaires sociaux. Aux termes de ceux-ci, 8,8 milliards d'euros sont dédiés à la revalorisation des traitements des personnels des établissements de santé et des établissements d'hébergement pour personnes âgées dépendantes (EHPAD) sur la période 2020-2023. Le Gouvernement estime que le coût pour les finances publiques sur la période 2020-2023 sera néanmoins ramené à 4,6 milliards d'euros, compte tenu de l'augmentation du montant des cotisations sociales perçues sur ces salaires
6,63 milliards d'euros sont prévus à cet effet au sein de l'Ondam en 2021.
L'article 25 du présent projet de loi de financement prévoit ainsi la création d'un complément de traitement indiciaire (CTI) dédié à ces personnels. 973 616 agents des trois fonctions publiques sont ainsi concernés.
Personnels bénéficiaires du CTI
|
Fonction publique hospitalière |
937 797 agents |
|
dont personnels exerçant en établissements de santé |
765 318 agents |
|
dont personnels exerçant au sein d'EHPAD |
172 479 agents |
|
Fonction publique territoriale |
29 991 agents |
|
Personnels relevant du ministère des armées |
5 828 agents |
|
Total |
973 616 agents |
Source : commission des finances du Sénat, d'après les documents budgétaires
Une augmentation du salaire net mensuel de 90 euros (24 points d'indice) a ainsi été mise en oeuvre en septembre 2020, l'Ondam 2020 étant majoré en conséquence d'un milliard d'euros. Il devait être suivi en mars 2021 d'une nouvelle revalorisation de 93 euros mensuels (25 points d'indice). Ce deuxième versement a finalement été avancé au 1 er décembre 2020.
Au-delà du CTI, le pilier 1 des accords de Ségur « Transformer les métiers et revaloriser ceux qui soignent » prévoit en 2021 :
- une majoration de la prime d'engagement collectif et une revalorisation de l'indemnisation du travail effectué de nuit, le dimanche et lors des jours fériés, l'Ondam 2021 prévoyant 425 millions d'euros de crédits à cet effet ;
- la revalorisation des carrières et des rémunérations des médecins au sein de l'hôpital public, 310 millions d'euros étant prévus au sein de l'Ondam 2021 ;
- le versement d'une prime d'attractivité, le montant de l'Ondam 2021 est majoré en ce sens de 215 millions d'euros.
Intégration du pilier 1 des accords de
Ségur
au sein de l'Ondam entre 2020 et 2021
(en millions d'euros)
|
Mesure |
2020 |
2021 |
|
CTI |
1 210 |
5 680 |
|
Prime d'attractivité |
215 |
|
|
Revalorisation des carrières des médecins |
30 |
310 |
|
Prime d'intéressement et indemnisation du temps de travail |
425 |
|
|
Total |
1 240 |
6 630 |
Source : commission des finances d'après l'annexe 7 au PLFSS 2021
(2) La relance de l'investissement
La revalorisation de l'ONDAM intègre également les investissements annoncés dans le cadre du Pilier 2 « Définir une nouvelle politique d'investissement et de financement au service de la qualité de soins » des accords Ségur. Au total, 6 milliards d'euros sont dégagés d'ici à 2025 en vue de financer des dépenses d'investissement :
• 2,5 milliards d'euros sur cinq ans pour l'investissement en santé dans les territoires. 500 millions d'euros sont ainsi fléchés dans le PLFSS 2021 vers les projets hospitaliers prioritaires et les investissements ville-hôpital ;
• 2,1 milliards d'euros sur cinq ans pour la transformation, la rénovation et l'équipement des établissements médicaux sociaux. 300 millions d'euros seront dédiés à la transformation des établissements les plus vétustes dès 2021 et 100 millions d'euros sont prévus dans le PLFSS 2021 pour leur équipement numérique ;
• 1,4 milliard d'euros sur trois ans dédié au développement du numérique.
L'allocation des crédits de ce plan d'investissement sera effectuée par la création d'un fonds transversal pour la modernisation et l'investissement en santé (FMIS), issu de l'actuel fonds pour la modernisation des établissements de santés publics et privé (FMESPP). Le FMIS vient compléter la création du Conseil national d'investissement en santé (CNIS), chargé de fixer les orientations générales pour l'investissement, de proposer des critères de répartition d'enveloppes financières entre les régions et de dialoguer avec les ARS. Le CNIS devra également étudier avec les ARS les projets hospitaliers les plus complexes ou d'un montant supérieur à 100 millions d'euros hors taxe.
(3) L'organisation du système de santé
Le pilier 4 « Fédérer les acteurs de la santé dans les territoires au service des usagers » vise à :
- améliorer la prise en charge des personnes âgées ;
- faciliter le recours à la téléconsultation, via une prise en charge à 100 % ;
- lutter contre les inégalités de santé ;
- développer l'accès aux soins non-programmés et l'exercice cordonné.
395 millions d'euros sont dédiés au financement de ces priorités au sein de l'Ondam 2021 , 245 millions d'euros étant d'ores et déjà prévus en 2022.
d) La création de la cinquième branche « Autonomie »
L'article 2 de la loi organique du 7 août 2020 relative à la dette sociale et à l'autonomie et l'article 5 de la loi du 7 août 2020 relative à la dette sociale et à l'autonomie prévoient la création d'une cinquième branche du régime général dédiée à l'autonomie .
Conformément à l'article L 200-2 du code de la sécurité sociale, le régime général comprenait jusqu'alors quatre branches :
- maladie, maternité, invalidité et décès ;
- accidents du travail et maladies professionnelles ;
- vieillesse et veuvage ;
- famille.
|
La montée en charge du risque dépendance Le nombre de personnes de plus de soixante ans en situation de dépendance est estimé entre 1,24 million de personnes - soit le nombre de bénéficiaires de l'Allocation personnalisée d'autonomie - et 3,3 millions de personnes, selon une mesure épidémiologique. En résulte un coût estimé entre 41 et 45 milliards d'euros par an, comprenant les soins, l'hébergement et l'aide informelle. La direction de la recherche, des études, de l'évaluation et des statistiques (Drees), se fondant sur le chiffre des bénéficiaires de l'allocation personnalisée à l'autonomie (APA), table sur un coût de 30 milliards d'euros annuels, soit 1,4 % du PIB. Elle cible une multiplication par deux à l'horizon 2060, 1,9 million de personnes devant alors être concernées. Rappelons qu'en 2040, la France devrait compter 10,6 millions de personnes de 75 ans et plus, contre 6,1 millions aujourd'hui. Le coût pour la collectivité s'est, en tout état de cause, élevé à 23 milliards d'euros en 2018. Cette charge devrait augmenter de 0,3 à 0,7 point de PIB d'ici 2040 au regard des projections démographiques. La Drees estime que le rythme de croissance de la dépense publique devrait ralentir à partir de 2040. Le rapport de Dominique Libault, président du Haut Conseil du financement de la protection sociale, remis en mars 2019 à la ministre des Solidarités et de la Santé en mars dernier détaille, de son côté, les mesures à prendre pour « passer de la gestion de la dépendance au soutien à l'autonomie » 14 ( * ) . Parmi celles-ci, on peut relever : - un soutien financier de 550 millions d'euros pour les services d'aide et d'accompagnement à domicile, afin d'améliorer le service rendu à la personne âgée et de revaloriser les salaires des professionnels ; - une hausse de 25 % du taux d'encadrement en EHPAD d'ici 2024 par rapport à 2015, soit 80 000 postes supplémentaires, le coût d'une telle mesure étant estimé à 1,2 milliard d'euros ; - un plan de rénovation de 3 milliards d'euros sur 10 ans pour les Ehpad et les résidences autonomie ; - une restructuration de l'offre d'accompagnement, en y consacrant 300 millions d'euros par an ; - une baisse du reste à charge mensuel de 300 euros en établissement pour les personnes modestes gagnant entre 1 000 et 1 600 euros par mois ; - l'indemnisation du congé de proche aidant et la négociation obligatoire dans les branches professionnelles pour mieux concilier sa vie professionnelle avec le rôle de proche aidant. Certaines de ces dispositions ont déjà été prévues en LFSS 2020, à hauteur de 500 millions d'euros. Au total, l'objectif de dépenses dédiées aux établissements et services pour personnes âgées a été fixé à 9,6 milliards d'euros en LFSS 2020. Le coût des préconisations du rapport Libault est estimé à 4,9 milliards d'euros d'ici à 2030, dont 4,1 milliards d'euros d'ici à 2024. En additionnant ces mesures aux effets de la démographie, le besoin de financement public supplémentaire s'élèverait à 6,2 milliards d'euros d'ici à 2024 et à 9,2 milliards d'euros d'ici à 2030. Le rapport cible ainsi une augmentation progressive de la dépense publique de 1,1 % à 1,6 % du PIB en 2030. À cette date, la charge pour l'État serait comprise entre 4 et 5 milliards d'euros par an. |
(1) Une organisation précisée
Le présent projet de loi de financement permet de préciser le périmètre de la branche.
Les dépenses correspondantes sont désormais suivies dans des agrégats financiers spécifiques et ne constituent plus un sous-objectif de l'Ondam. Les dépenses dédiées à la dépendance étaient jusqu'alors comprises dans le sous objectif « Établissements médico-sociaux ».
La branche couvre désormais l'ensemble des dépenses de la Caisse nationale de solidarité pour l'autonomie mais aussi l'allocation éducation de l'enfant handicapé - AEEH (1,2 milliard d'euros par an) ; jusqu'à présent versée par la branche Famille du régime général.
Ce périmètre est plus limité que les préconisations du rapport « La branche autonomie : périmètre, gouvernance et financement » transmis au Parlement, conformément à l'article 5 de la loi du 7 août 2020 15 ( * ) . Outre l'AEEH, le rapport prévoit l'intégration au sein de la nouvelle branche de dispositifs déjà pris en charge par le régime général : composante "aide humaine" de l'invalidité (300 millions d'euros) ; allocation supplémentaire d'invalidité (260 millions d'euros) et unités de soins de longue durée (USLD), soit un milliard d'euros. Ces prestations sont aujourd'hui versées par la branche maladie du régime général. Le rapport prévoit également l'intégration de l'action sociale de la CNAV dédiée à l'adaptation du logement au vieillissement (100 millions d'euros).
Au-delà du régime général, le rapport préconise le transfert, depuis le budget de l'État, de l'allocation adulte handicapé - AAH (10,6 milliards d'euros), de l'aide au poste des travailleurs en établissement et service d'aide par le travail - ESAT (1,3 milliard d'euros), ainsi que quelques financements jugés mineurs et intégrés dans le programme 157 Handicap et dépendance de la mission « Solidarité et intégration » mais aussi le dispositif Habiter facile géré par l'agence nationale de l'habitat (ANAH). Le périmètre de la branche couvrirait de la sorte 42 milliards d'euros de crédits, sans coûts budgétaires significatifs, puisqu'il s'agit de transferts, contre 28 milliards d'euros dans le schéma actuel.
(2) L'absence de nouveau financement
La création de cette branche ne modifie pas cependant les modalités de financement des prises en charge ni ne crée de prestations nouvelles . Un « Laroque de l'autonomie » et un projet de loi sur l'autonomie sont annoncés par le Gouvernement au premier semestre 2021 en vue de préciser ces deux points.
Si l'article 18 du présent projet de loi de financement prévoit un transfert de recettes de la CNAM vers la Caisse nationale de solidarité pour l'autonomie (CNSA), en charge de la gestion de cette branche, le champ des recettes affectées à la prise en charge de la dépendance n'est pas modifié.
La CNSA devrait ainsi percevoir 31,2 milliards d'euros en 2021 . Ce montant se décompose de la façon suivante :
- 28 milliards d'euros au titre de la contribution sociale généralisée - CSG, soit 22 % des recettes totales de celles-ci ;
- 2 milliards d'euros au titre de la contribution de solidarité pour l'autonomie ;
- 0,8 milliard d'euros au titre de la contribution additionnelle de solidarité pour l'autonomie ;
- 0,4 milliard d'euros au titre des accords de Ségur, cette somme étant fléchée vers l'investissement.
Le Gouvernement indique que ce montant intègre une augmentation du financement de la dépendance de l'ordre de 2,5 milliards d'euros. Il convient de relever que 1,8 milliard d'euros résulte des accords de Ségur (1,4 milliard d'euros pour la revalorisation des salaires des personnels des EHPAD et 400 millions d'euros affectés à l'investissement). Les 700 millions d'euros restants relèvent de mise en oeuvre de mesures annoncées en LFSS 2019 et 2020. Ainsi la création de cette nouvelle branche ne saurait occulter l'absence de financements nouveaux en faveur d'une meilleure prise en charge de la dépendance.
Ce besoin de nouveaux financements se fait d'autant plus prégnant que la branche sera en déficit dès sa première année. L'annexe B telle qu'adoptée à l'Assemblée nationale fait état d'un déficit de 0,3 milliard d'euros en 2021.
En l'état actuel du droit, la cinquième branche ne devrait pas bénéficier de nouvelles ressources avant 2024. L'article 3 de la loi du 7 août 2020 prévoit, en effet, à cette date de réaffecter à la CNSA une partie de la fraction de CSG actuellement versée à la Cades. À compter du 1 er janvier 2024, date à laquelle seront amorties les dettes reprises par la Cades entre 1996 et 2018, cette fraction serait réduite à 0,45 point de CSG. Le solde - 0,15 point - serait rétrocédé à la CNSA. Le Gouvernement estime que la CNSA bénéficierait ainsi d'une recette annuelle supplémentaire de 2,3 milliards d'euros, soit une progression des impôts qui lui sont affectés de l'ordre de 45 % 16 ( * ) . Ce montant reste toutefois hypothétique compte-tenu de la date relativement lointaine de ce versement. Il peut, en outre, apparaître insuffisant face à la montée en charge du risque. Il convient, enfin, de rappeler à ce stade que l'affectation d'une ressource initialement dédiée à l'apurement d'une dette - qui n'est plus une dépense - à une nouvelle dépense dégraderait, au sens de la comptabilité nationale et des critères de Maastricht, le solde public.
Plusieurs pistes sont, par ailleurs, abordées au sein du rapport Vachey. Aucune d'elle n'est reprise pour l'heure au sein du présent projet de loi de financement.
|
Les principales préconisations du rapport
Vachey
Transferts : • mobilisation du Fonds de réserves des retraites à hauteur de 420 millions d'euros par an entre 2021 et 2025 ; • prélèvement sur Action logement d'une part de la taxe sur les contrats d'assurance qui lui est allouée (300 millions d'euros par an) et création d'un prélèvement pour l'autonomie de 0,10 % pour les employeurs de plus de 50 salariés (400 millions d'euros par an) 17 ( * ) ; • prélèvement sur la branche famille du régime général de 150 millions d'euros à partir de 2024. Économies : • objectif de 400 millions d'euros d'économies sur la l'AAH d'ici à 2024 ; • révision des règles de calculs de l'allocation personnalisée d'autonomie (440 millions d'euros d'économies) ; Réduction des niches sociales et fiscales : • suppression du bénéfice automatique pour les personnes de plus de 70 ans de l'exonération totale de cotisations patronales pour le recours aux services d'aide à domicile ; • abaissement à 6 000 euros du plafond annuel retenu pour le crédit d'impôt au titre de l'emploi d'une personne à domicile (contre 12 000 euros actuellement). 400 millions d'euros d'économies seraient ainsi attendus ; • abaissement à 5 000 euros, contre 10 000 euros actuellement du plafond de la réduction d'impôt au titre des frais de dépendance et d'hébergement. La dépense fiscale serait alors minorée de 110 millions d'euros ; Recours aux financements privés : • amélioration de la lisibilité et de la taxation sur les assurances volontaires ; • mise en place d'un prêt immobilier dépendance. Prélèvements obligatoires : • abaissement à 2,5 SMIC, contre 3,5 actuellement, de la réduction de 1,8 point de la cotisation famille, 1,1 milliard d'euros pourrait ainsi être réorienté vers le financement de la dépendance ; • plafonnement à un PASS au lieu de 4 de l'abattement de 1,75 % sur l'assiette de SG-CRDS au titre des frais professionnels, une recette complémentaire de 150 millions d'euros serait ainsi dégagée ; • alignement sur trois ans du taux normal de CSG des retraités ( 8,3 %) sur celui des actifs (9,2 %) en contrepartie de la suppression de la cotisation maladie de 1 % applicable sur la retraite complémentaire. Une telle mesure permettrait de générer 780 millions d'euros de recettes supplémentaires ; • réduction de moitié, pour les pensions, du plafond de l'abattement de 10 % pour le calcul de l'impôt sur le revenu (1 925 euros par foyer contre 3 850 actuellement). 1,5 milliard d'euros pourrait ainsi être fléché vers le financement de la dépendance ; • extension de la CSA aux revenus d'activité des travailleurs indépendants (250 millions d'euros de gains attendus) et aux compléments de salaires exonérés, type épargne salariale (240 millions d'euros de gains attendus) ; • application d'une déductibilité de la CSG de l'impôt au taux de 3,8 % sur tous les revenus de remplacement (800 millions d'euros de gains attendus) ; • assujettissement à la CASA de revenus de remplacement aujourd'hui exonérés, à l'image des indemnités journalières ou des allocations chômage (rendement attendu de 100 millions d'euros). Source : commission des finances du Sénat |
e) Une débudgétisation des mesures de santé publique ou des dispositions ne relevant pas de la sécurité sociale
Certaines des mesures détaillées dans le présent projet de loi de financement (lutte contre la Covid, déclinaison financière des accords dits de Ségur) conduisent de fait à s'interroger sur la pertinence du maintien d'une mission « Santé » au sein du budget de l'État.
Il est notamment possible de s'interroger sur l'affectation d'une partie des dépenses liées à la lutte contre la Covid à la charge de l'assurance-maladie. À tout le moins, s'il apparaît évident que toutes les administrations publiques doivent prendre leur part dans la gestion de cette crise, le choix de mettre à la charge des administrations de sécurité sociale des dépenses afférentes à la politique de prévention, qui relève par principe du domaine de l'État, peut susciter des réserves. Ces mesures ne relèvent pas en effet expressément de l'assurance-maladie. Il s'agit là d'un nouvel exemple de confusion des rôles entre les mesures devant être prises en charge par l'État et par la sécurité sociale.
Le transfert de la gestion des agences sanitaires vers la sécurité sociale ces dernières années a souligné cette tendance à la débudgétisation et à la confusion des rôles entre l'État, censé piloter une politique de santé publique, et la sécurité sociale. La loi de finances pour 2020 a en effet prévu que l'agence nationale de santé publique « Santé publique France » et l'agence nationale de sécurité du médicament et des produits de santé (ANSM) soient désormais gérées par l'assurance maladie. Santé publique France était jusqu'en 2019 au coeur de l'action n°11 du programme 204 « Pilotage de la politique de santé publique ». L'ANSM était, quant à elle, l'outil au service de l'action n° 17 du même programme « Politique des produits de santé et de la qualité des pratiques et des soins ». Ces transferts vers la sécurité sociale ont été justifiés au nom d'un objectif de clarification des compétences entre l'État et la sécurité sociale. Reste que les missions assignées à l'ANSM et à Santé publique France ne relèvent pas, de prime abord, d'une logique contributive que suppose, pourtant, leur rattachement au budget de la sécurité sociale.
L'argument budgétaire parfois avancé - les crédits dédiés aux agences progresseraient plus rapidement en étant intégrés à l'Ondam qu'en restant attachés à la mission Santé - peut également être remis en cause. L'ANSM a ainsi vu sa dotation diminuée de 0,7 million d'euros entre 2019 et 2020. S'agissant de Santé publique France, la lutte contre la pandémie a conduit à mettre en oeuvre une procédure budgétaire complexe afin de renforcer les capacités financières de l'agence aux fins d'acquisition de matériels médicaux 18 ( * ) . L'exécution des dépenses est ainsi partagée entre l'établissement public en propre et l'État - intervention sur les marchés internationaux -, un fonds de concours abondant le programme 204 « Prévention, sécurité sanitaire et offre de soins », rattaché à la mission « Santé » étant ainsi mis en oeuvre. Le montant de la dotation accordé pour lutter contre la pandémie -4,6 milliards d'euros - reste, cependant, à la charge de la Sécurité sociale, aggravant un peu plus le déficit de la branche maladie.
Le projet de loi de finances pour 2021, présenté dans un contexte de crise sanitaire sans précédent, ne remet pas en cause cette architecture ni cette tendance à la débudgétisation. L'article 42 du présent projet de loi de financement a ainsi valeur de symbole, puisqu'il prévoit le financement par la Caisse nationale d'assurance-maladie des syndicats représentatifs des professionnels de santé libéraux. La CNAM sera notamment chargée de verser une dotation correspondant au montant des indemnisations actuellement accordées aux syndicats représentatifs pour leur participation aux instances prévues par les conventions liant leur profession à l'assurance-maladie.
4. Un rebond des recettes surévalué ?
a) Une progression inattendue des recettes
Le présent projet de loi de financement table sur une progression des recettes du régime général et du FSV de 33,4 milliards d'euros entre 2020 et 2021 pour atteindre 415,8 milliards d'euros. Ce montant serait supérieur de 13,2 milliards d'euros à celui enregistré en 2019.
Recettes du régime général et du FSV 2019-2024
(en milliards d'euros)
Source : commission des finances d'après l'annexe C au PLFSS 2021
Si les recettes de la branche maladie ne devraient pas recouvrer d'ici 2024 le niveau enregistré en 2019, celles de la branche vieillesse seraient en progression par rapport à 2019 dès 2021.
La progression des recettes entre 2019 et 2021 peut interroger , le Gouvernement ayant indiqué, par ailleurs, que le niveau du PIB potentiel devrait être révisé à la baisse de 1,5 point en 2020 et de plus de 2 points en 2021, par rapport aux hypothèses retenues dans la loi de programmation des finances publiques 2018-2022. La Cour des comptes estime, à ce titre, que cette perte de PIB potentiel devrait conduire à une perte durable de 8 milliards d'euros de recettes .
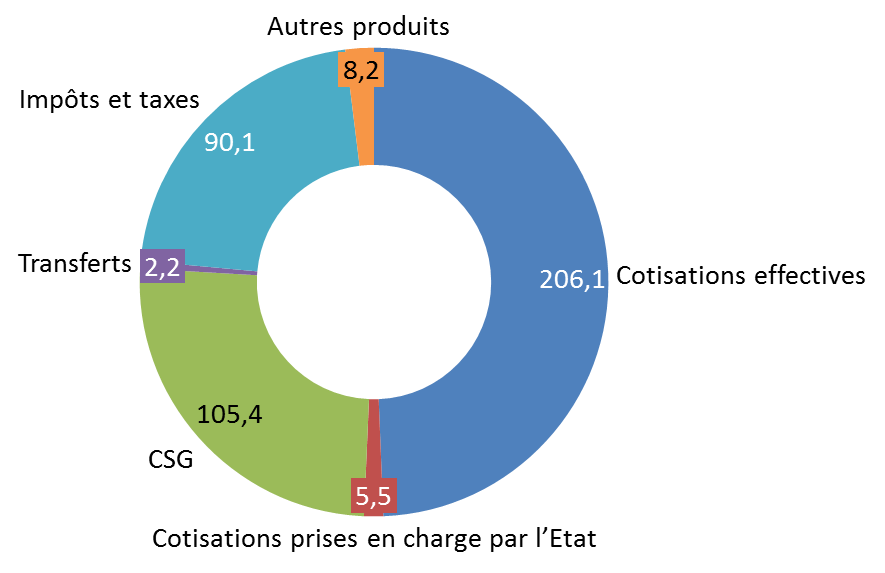
Recettes attendues du régime général et du FSV en 2021
(en milliards d'euros)
Source : commission des finances du Sénat, d'après l'annexe C au projet de loi de financement de la sécurité sociale pour 2021
b) La part croissante de la TVA
Les allégements généraux de charges sont intégralement compensés par affectation de recettes de l'État à la sécurité sociale pour solde de tout compte. Cette affectation prend la forme d'un versement d'une fraction de TVA. Cette fraction de TVA sert également à couvrir les transferts entre l'État et la sécurité sociale ainsi que les exonérations spécifiques de cotisations sociales.
La loi de finances pour 2020 affectait ainsi à la Caisse nationale d'assurance-maladie et à l'ACOSS une fraction de 27,74 % de la taxe sur la valeur ajoutée destinée à financer allègements généraux et transferts. À cette fraction s'ajoutait le transfert d'une fraction du produit de la TVA d'un montant de 356 millions d'euros aux fins de financement d'une exonération spécifique.
Coût des allègements
généraux et des exonérations ciblées
compensées
2018-2021
(en millions d'euros)
|
2019 |
2020 (prévision) |
2021 (prévision) |
|
|
Allègements généraux |
|||
|
Maladie |
30 133 |
27 063 |
29 431 |
|
AT-MP |
48 |
36 |
40 |
|
Vieillesse |
10 387 |
8 559 |
9 689 |
|
Famille |
12 739 |
10 806 |
12 320 |
|
Autonomie |
277 |
||
|
Total |
53 307 |
46 464 |
51 757 |
|
Exonérations ciblées compensées |
|||
|
Maladie |
2 453 |
2 102 |
2 131 |
|
AT-MP |
118 |
110 |
117 |
|
Vieillesse |
2 654 |
2 580 |
2 432 |
|
Famille |
689 |
660 |
687 |
|
Autonomie |
23 |
||
|
Total |
5 914 |
5 452 |
5 390 |
|
Total général |
|||
|
Maladie |
34 079 |
29 165 |
31 562 |
|
AT-MP |
166 |
146 |
157 |
|
Vieillesse |
13 041 |
11 139 |
12 121 |
|
Famille |
13 428 |
11 466 |
13 007 |
|
Autonomie |
300 |
||
|
Total général |
59 221 |
51 916 |
57 147 |
Source : commission des finances du Sénat, d'après l'annexe 5 du PLFSS 2021
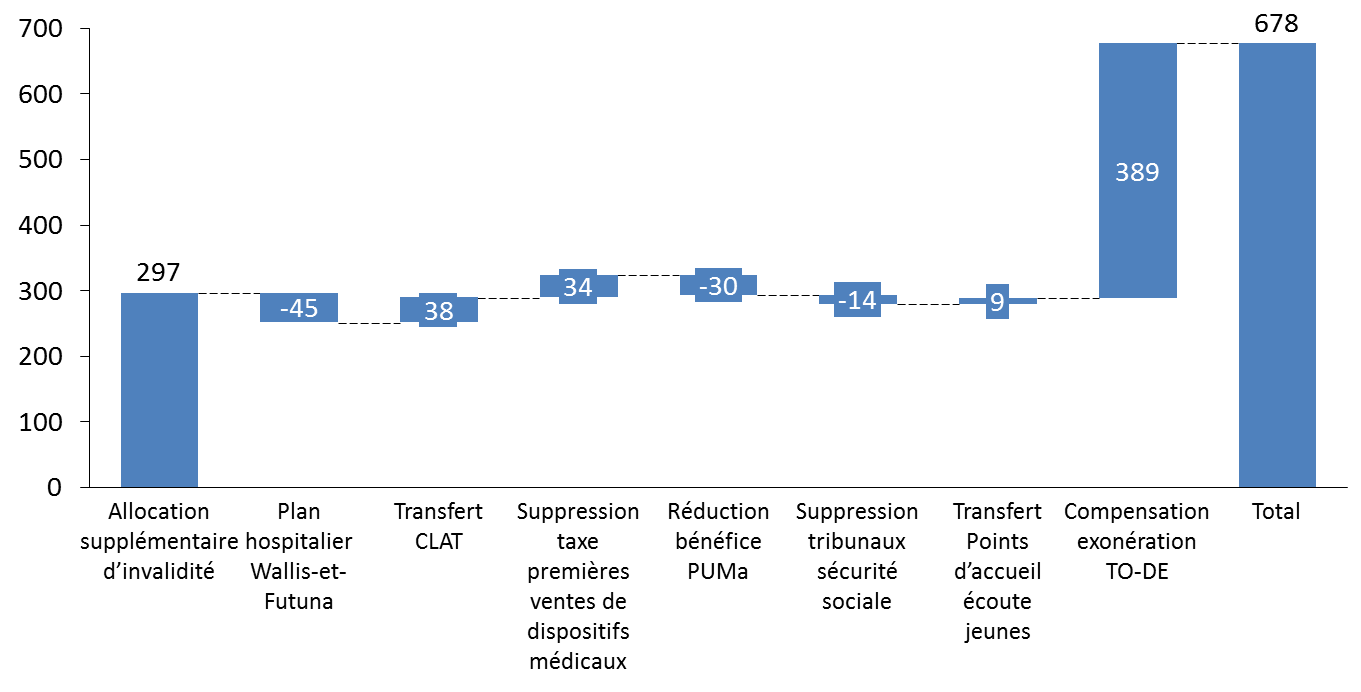
L'article 30 du projet de loi de finances pour 2021 prévoit une majoration de la fraction de TVA transférée à la sécurité sociale de l'ordre de 271 millions d'euros en vue de compenser le financement de différents dispositifs.
Cette somme doit permettre :
- le transfert du financement de l'allocation supplémentaire d'invalidité (ASI) de l'État vers l'assurance-maladie (297 millions d'euros) ;
- la compensation du transfert des centres de lutte anti-tuberculose (CLAT) des départements vers la CNAM (38 millions d'euros) ;
- la compensation de la suppression au 1 er janvier 2021 de la taxe sur les premières ventes de dispositifs médicaux, prévue en loi de finances pour 2020 19 ( * ) dont le produit était affecté à la CNAM (34 millions d'euros) ;
- la compensation du transfert du pilotage et du financement des points d'accueil écoute jeunes (PAEJ) aux caisses d'allocations familiales (9 millions d'euros).
Cette somme prend également en compte les mesures de périmètre suivantes :
- le financement d'un plan d'investissement hospitalier à Wallis-et-Futuna, 45 millions d'euros étant transférés à cet effet de la sécurité sociale vers le programme 204 « Prévention, sécurité sanitaire et offre de soins » de la mission Santé ;
- la prise en compte en année pleine de la réduction à 6 mois contre un an auparavant de la durée de maintien des droits à la protection universelle maladie (PUMa) : 30 millions d'euros sont ainsi transférés de la CNAM vers le programme 183 « Protection maladie » de la mission Santé ;
- la poursuite du transfert des personnels des juridictions spécialisées en matière de sécurité sociale vers les tribunaux de grande instance et les cours d'appel (14 millions d'euros).
Le taux de la fraction de la TVA, dans ces conditions, passe de 27,74 % à 27,89 %. 22,71 points contre 22,56 en LFI 2020, devraient être affectés à la branche maladie, maternité, invalidité et décès du régime général (39,73 milliards d'euros prévus). Les 5,18 points restants sont affectés à l'ACOSS (9,15 milliards d'euros prévus).
Cette fraction de TVA devrait représenter, au total, un montant de 48,94 milliards d'euros. L'entrée en vigueur de cette compensation est prévue au 1 er février 2021, afin de tenir compte des différences entre la compatibilité de l'État et la comptabilité de la sécurité sociale.
À cette somme s'ajoute le transfert d'une fraction du produit de la TVA d'un montant de 389 millions d'euros. Cette somme est destinée à compenser le coût de la réduction de 6 points de cotisations maladie de droit commun en faveur des travailleurs occasionnels - demandeurs d'emploi (TO-DE), affiliés à la caisse centrale de la mutualité agricole. Cette exonération, dont l'article 13 du présent projet de loi financement propose le prolongement de deux ans, était, jusqu'en 2019, compensée par affectation de crédits budgétaires. La compensation n'est pas intégrée dans la fraction de TVA exprimée en pourcentage mentionnée plus haut, car elle vise une exonération spécifique.
Décomposition de l'augmentation de la fraction
de TVA
affectée à la sécurité sociale en
2021
(en millions d'euros)
Source : commission des finances du Sénat, d'après l'annexe 6 au PLFSS 2021
La progression du taux de la fraction de TVA ne saurait cependant effacer le recul du produit perçu par les organismes de sécurité sociale en 2020. L'exercice 2020 devait ainsi être marqué, compte tenu de la progression du taux de la fraction de TVA de 26 % à 27,74 % par une majoration de leurs ressources de l'ordre de 3,55 milliards d'euros. La crise sanitaire et économique a contrarié cette projection, un recul de l'assiette de TVA de 8,4 % étant attendu en fin d'année. Le Gouvernement table désormais sur un rebond de 9,8 % en 2021. Cette perspective pourrait être remise en cause par la poursuite de la crise sanitaire et ses incidences économiques.
L'article 18 du présent projet de loi de financement de la sécurité sociale organise la répartition de cette fraction de TVA entre les branches.
* 9 Audition de MM. Olivier Veran, ministre des solidarités et de la santé et Olivier Dussopt, ministre délégué au budget devant la commission des affaires sociales du Sénat, 7 octobre 2020. http://www.senat.fr/compte-rendu-commissions/20201005/aff_soc.html#toc7
* 10 Conseil d'orientation des retraites, note d'étape pour le Premier ministre, 15 octobre 2020.
* 11 Avis du HCAAM sur l'évolution des dispositifs de régulation du système de santé; 25 juin 2020.
* 12 Plus de prévention, d'efficacité et de maîtrise des arrêts de travail. Neuf constats, vingt propositions. Rapport fait à la demande du Premier ministre établi par MM. Jean-Luc Bérard, Stéphane Oustric et Stéphane Seiller, avec l'appui de l'inspection générale des affaires sociales, janvier 2019.
* 13 Cour des comptes, La lutte contre les fraudes aux prestations sociales, 8 septembre 2019.
* 14 Concertation Grand âge et autonomie, mars 2019.
* 15 La branche autonomie : périmètre, gouvernance et financement, rapport de M. Laurent Vachey, inspecteur général des finances avec la collaboration de Mme Florence Allot, inspectrice des affaires sociales et M. Nicolas Scotté, inspecteur des finances, septembre 2020.
* 16 Après déduction des atténuations de recettes et frais de collecte ACOSS, les produits « nets » dont bénéficie la Caisse étaient évalués à 5,076 milliards d'euros en 2018 (Annexe 8 du PLFSS 2020).
* 17 Le taux de participation desdits employeurs à l'effort de construction serait abaissé dans les mêmes proportions.
* 18 Arrêté du 31 mars 2020 fixant le montant pour l'exercice 2020 du financement de l'Agence nationale de santé publique.
* 19 Article 21 de la loi n° 2019-1479 du 28 décembre 2019 de finances pour 2020.