CHAPITRE
II
RENFORCER LA POLITIQUE DE SOUTIEN
À LA PERTE
D'AUTONOMIE
Article 29
Extension de
la mesure socle du Ségur au sein du secteur médico-social
Cet article étend les revalorisations salariales décidées dans le cadre du Ségur de la santé à certains professionnels du secteur médico-social.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
I - Le dispositif proposé : une extension des revalorisations décidées dans le cadre du Ségur de la santé à une partie seulement du secteur médico-social
A. Des revalorisations salariales initialement limitées
L'accord du Ségur de la santé du 13 juillet 2020 a créé un complément de traitement indiciaire (CTI) de 183 euros par mois, à compter du 1 er septembre 2020, au bénéfice des agents affectés dans les établissements publics de santé et les Ehpad. Son financement a été inscrit dans la loi de financement de la sécurité sociale pour 2021 350 ( * ) .
La mission conduite par Michel Laforcade a conduit à étendre le bénéfice du CTI aux agents et salariés des ESMS par trois accords signés le 11 février et le 28 mai 2021.
L'accord du 11 février 2021 étend le CTI, au 1 er juin 2021, à tous les agents des établissements sociaux et médico-sociaux rattachés à un établissement public de santé ou à un Ehpad public.
Les deux accords du 28 mai 2021 étendent le bénéfice du CTI à de nouveaux établissements pour les professionnels de santé non médicaux au sens du code de la santé publique : les cadres de santé, les aides médico-psychologiques (AMP), les accompagnants éducatifs et sociaux (AES) et les auxiliaires de vie :
- un protocole d'accord portant sur les ESMS publics non rattachés à un établissement de santé ou un Ehpad et financés pour tout ou partie par l'assurance maladie signé par l'État, la CFDT, l'UNSA et la FHF, prévoit que les 18 500 soignants relevant des trois fonctions publiques bénéficieront de l'augmentation de 183 euros nets par mois à partir du 1 er octobre 2021.
- un accord de méthode relatif aux ESMS privés à but non lucratif financés pour tout ou partie par l'assurance-maladie a par ailleurs été signé par l'État avec les partenaires sociaux - auxquels appartient la signature finale. Il prévoit que les 64 000 professionnels soignants exerçant leurs fonctions dans les structures, notamment pour personnes handicapées et les Ssiad non régis par la branche de l'aide à domicile bénéficieront d'un complément de rémunération de 183 euros nets par mois à compter du 1er janvier 2022. Ce volet ne nécessite pas de déclinaison législative.
B. Le dispositif proposé
1. L'article 29 traduit les accords issus de la mission Laforcade
Le c) du 1° supprime l'exception qui était faite pour les professionnels des Ehpad rattachés à des établissements publics de santé de bénéficier du CTI.
? Le d) du 1° complète, dans la précédente loi de financement de la sécurité sociale, la liste des employeurs dont les agents seraient eux aussi rendus éligibles au bénéfice du CTI à compter du 1 er juin 2021 . Sont concernés les fonctionnaires :
- des établissements et services sociaux et médico-sociaux rattachés à un établissement de santé ;
- des établissements et services sociaux et médico-sociaux relevant d'un établissement public gérant un ou plusieurs Ehpad relevant de la loi de 1986 relative à la fonction publique hospitalière ;
- des groupements d'intérêt public à la triple condition qu'ils exercent une activité à titre principal en lien direct avec la prise en charge des patients ou résidents, que l'un au moins de ses membres soit un établissement public de santé ou un Ehpad de la fonction publique hospitalière, et dont l'activité principale bénéficie majoritairement à un établissement public de santé ou à un Ehpad public ;
- des groupements de coopération sociale et médico-sociale comprenant un ou plusieurs Ehpad relevant de la fonction publique hospitalière ;
- des établissements expérimentaux, au sens du 12° de l'article L. 312-1 du CASF, accueillant des personnes âgées et relevant de l'objectif global de dépenses ;
? Le CTI serait également versé, à partir du 1er octobre 2021, aux agents publics exerçant certaines fonctions : aides-soignants, infirmiers, cadres de santé de la filière infirmière et de la filière de rééducation, masseurs-kinésithérapeutes, psychomotriciens, sages-femmes, auxiliaires de puériculture, diététiciens, aides-médico-psychologiques, auxiliaires de vie sociale, accompagnants éducatifs et sociaux au sein :
- des services de soins infirmiers à domicile (Ssiad) ;
- des établissements et services destinés aux personnes en situation de handicap - tels que les instituts médico-éducatifs, les foyers d'accueil médicalisés ou les maisons d'accueil spécialisées - dès lors qu'ils relèvent de l'objectif global de dépenses de la CNSA ;
- des établissements accueillant et accompagnant les personnes confrontées à des difficultés spécifiques au sens du 9° de l'article L. 312-1 du code de l'action sociale et des familles, tels les centres d'addictologie ;
? Une « indemnité équivalente » au CTI serait également versée aux agents contractuels de droit public et aux ouvriers des établissements industriels de l'État qui exercent leurs fonctions au sein des structures précitées, à la date prévue pour chaque catégorie, dans des conditions qui seront précisées par décret.
? Le CTI serait également versé, à compter du 1er septembre 2021, aux agents relevant de la fonction publique hospitalière lorsqu'ils suivent des études favorisant la promotion professionnelle , préparant aux diplômes ou certificats du secteur sanitaire et social, ou son équivalent maintenu pour les contractuels.
Les 1°, 2°, 6°, 7°, 8° et 9° sont d'actualisation ou de coordination.
2. Impact financier de la mesure
L'étude d'impact du PLFSS évalue le coût de cette mesure pour 2021 à 67,5 millions d'euros, dont 52 millions portés par la branche autonomie.
En 2022, le coût est évalué à 98 millions d'euros pour les agents exerçant dans un établissement rattaché à un établissement public de santé, Ehpad ou GCSMS comprenant un Ehpad ou un GIP à vocation sanitaire, dont 83 millions au titre de l'Ondam médico-social et de l'Ondam spécifique. Ce coût équivaut à 42 millions d'euros pour le CTI des agents paramédicaux des établissements publics financés par l'assurance maladie.
Le coût de la revalorisation des professionnels du secteur non lucratif relevant d'établissements financés pour tout ou partie par l'assurance maladie, qui ne relève pas du présent article, équivaut, lui, à 368 millions d'euros en 2022.
|
En millions d'euros |
Coût année pleine |
Entrée en vigueur |
|
Tous agents exerçant dans un établissement rattaché à un EP de santé, Ehpad ou GCSMS comprenant un Ehpad + GIP à vocation sanitaire |
83 (Ondam médico-social
+ 15,5 (Ondam établissements de santé) |
01/06/2021 |
|
Agents paramédicaux des établissements publics (FPH) financés par l'assurance maladie : PH, Ssiad Ondam spécifique |
42 |
01/10/2021 |
|
Agents paramédicaux des établissements du secteur non lucratif et lucratif PH, Ssiad (autres que BAD), (Ondam spécifique ; ne relève pas de l'article 29) |
368 |
01/01/2022 |
Source : étude d'impact du PLFSS pour 2022.
II - Les modifications adoptées par l'Assemblée nationale
Les députés ont adopté quatre amendements rédactionnels proposés par la rapporteure de la branche autonomie, Mme Caroline Janvier.
L'Assemblée nationale a adopté cet article ainsi modifié.
III - La position de la commission
La commission approuve l'extension des revalorisations salariales aux professionnels du médico-social, qui n'ont guère moins que ceux du sanitaire contribué au maintien de notre système de prise en charge des plus fragiles pendant l'épidémie de covid-19.
La méthode choisie par le Gouvernement, qui consiste à étendre le périmètre des revalorisations par cercles excentriques, n'est toutefois pas sans risques. Elle suscite d'abord des incompréhensions et des incohérences, parfois au sein d'un même établissement, entre les professionnels éligibles au CTI et ceux qui ne le sont pas. À ce stade, restent exclus des mesures issues du Ségur :
- sur le plan statutaire : le secteur privé non financé par l'assurance maladie, où l'extension de la revalorisation salariale doit être transposée par des accords collectifs ;
- sur le plan professionnel : le personnel administratif et technique et certaines catégories de soignants ou de personnel médico-social, tels les professionnels éducatifs et sociaux, avec ou sans fonction d'encadrement : éducateurs spécialisés ou techniques, encadrants éducatifs de nuit, éducateurs de jeunes enfants, moniteurs éducateurs, moniteurs d'atelier, chefs d'atelier, moniteurs de jardin d'enfant, moniteurs d'enseignement ménager, techniciens de l'intervention sociale et familiale, conseillers en économie sociale et familiale, psychologues, cadres de service éducatif et social, paramédical, chefs de service éducatif, pédagogique et social, paramédical, etc .
Une telle situation provoque en outre un profond déséquilibre dans les ressources des établissements du secteur sanitaire et social, l'attraction exercée par les établissements où est versé le CTI contribuant à tarir le personnel des autres structures. Évoquant la situation de l'emploi dans les établissements médico-sociaux exclus du Ségur, les interlocuteurs du rapporteur de la branche autonomie ne se sont distingués que par le choix des qualificatifs : certains ont estimé les conséquences du Ségur « intenables » et sources de « grandes difficultés » 351 ( * ) , d'autres ont qualifié la situation de « dramatique » 352 ( * ) , d'autres encore l'ont jugée « cataclysmique », menaçant le secteur d' « effondrement » 353 ( * ) . L'Union nationale des associations de parents, de personnes handicapées mentales et de leurs amis (Unapei), mouvement auquel sont rattachés 550 associations et 3 000 établissements et services médico-sociaux, a déclaré au rapporteur se trouver dans l'obligation de fermer certaines structures.
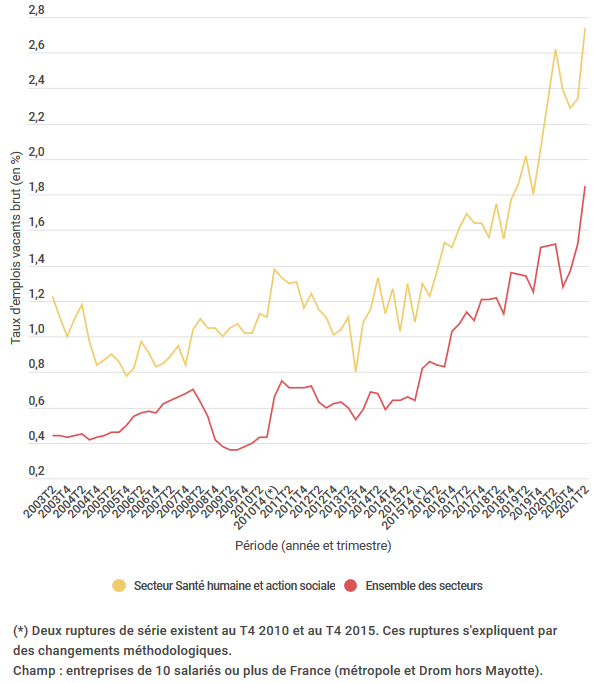
La documentation du phénomène n'est pas simple mais, outre le témoignage des acteurs de terrain, des constats chiffrés semblent attester que les difficultés de recrutement du secteur s'aggravent depuis plusieurs mois. La Dares mesure ainsi le taux d'emplois vacants dans le volet « santé humaine et action sociale » du secteur privé, associatif et commercial : le déclin de l'attractivité du secteur, certes ancien, s'accélère depuis l'an dernier.
Taux d'emplois vacants dans le secteur « santé humaine et action sociale » selon la Dares
La commission ne saurait ainsi approuver cet article sans appeler simultanément le Gouvernement à agir pour améliorer l'attractivité de l'ensemble du secteur médico-social et social où sont pris en charge les plus fragiles de notre société. C'est l'objet de l'amendement n° 154, qui institutionnalise une instance souple de dialogue entre l'État, les départements et les professionnels du secteur médico-social, afin de maintenir ces questions à l'agenda. L'amendement n° 153, par ailleurs, est de coordination.
En dépit de ces observations, la commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
Article
30
Réforme de l'offre et de la tarification des services d'aide
à domicile
Cet article engage une réforme de la tarification et de l'organisation des services d'aide et de soins à domicile.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
I - Le dispositif proposé
A. L'aide à domicile : un secteur atomisé au financement insuffisant et hétérogène
1. Un secteur atomisé
La notion d'aide à domicile pour personnes âgées et handicapées recouvre trois types de services distincts :
- les services d'aide et d'accompagnement à domicile (Saad) interviennent en qualité de prestataires, pour des actions liées aux actes essentiels de la vie, au soutien à domicile, à la préservation ou la restauration de l'autonomie dans l'exercice des activités de la vie quotidienne et au maintien et au développement des activités sociales et des liens avec l'entourage. Depuis la loi dite ASV 354 ( * ) , ils relèvent du régime de l'autorisation délivrée par le président du conseil départemental, qui les tarifie et les finance.
- les services de soins infirmiers à domicile (Ssiad), créés en 1981, sont des services médico-sociaux dont la vocation est d'éviter l'hospitalisation, de limiter les incapacités et de prévenir la perte d'autonomie. Ils interviennent à domicile ou en établissement, où ils dispensent des soins infirmiers de base, techniques ou de nursing , et effectuent un travail de coordination. Ils sont autorisés et tarifés par les ARS.
- les services polyvalents d'aide et de soins à domicile (Spasad) qui, comme leur nom le laisse deviner, proposent des prestations d'aide et de soins. Ils sont autorisés conjointement par les ARS et les départements, qui les financent pour les parts respectives de leur activité relevant du soin et de l'aide à domicile. L'expérimentation des Spasad intégrés, prévue par la loi ASV, a fourni de solides preuves de l'intérêt d'une meilleure intégration de ces types de prestations 355 ( * ) .
L'offre de services à domicile reste peu lisible. Les services sont nombreux et atomisés. Le rapport Libault de mars 2019 356 ( * ) recensait environ 7 000 Saad, dont 1 600 habilités à l'aide sociale. Certaines études considèrent que près de cent structures, entreprises, associations ou services municipaux interviennent comme service d'aide à domicile dans un département donné 357 ( * ) . Les Ssiad sont environ 1700, et les Spasad restent trop peu nombreux : 338 concernés par l'expérimentation. Les problèmes de coordination sont fréquents - seules 11 % des prises en charge par les Spasad intégrés sont véritablement coordonnées -, ce qui alimente le non-recours et fait supporter aux usagers d'importantes charges d'organisation.
2. Un secteur sous-financé
Les Saad habilités à recevoir des bénéficiaires de l'aide sociale sont tarifés par le département, qui fixe un tarif horaire pris intégralement en charge par l'APA sous réserve du ticket modérateur applicable en fonction du revenu.
Les Saad non habilités à recevoir des bénéficiaires de l'aide sociale sont libres de fixer leurs prix, sous réserve de respecter un taux maximal de progression annuelle fixé chaque année par arrêté ministériel. L'allocation est versée au bénéficiaire dans la limite d'un tarif de référence fixé par le département.
Le financement des structures est aujourd'hui déficitaire : en 2017, l'écart entre le coût de production horaire d'une prestation d'aide à domicile et le tarif horaire des services dans le cadre des prestations APA ou PCH était de 2,2 euros. Certains Saad sont ainsi conduits à freiner leurs coûts en limitant le niveau de professionnalisation des intervenants, ce qui a des conséquences sur la qualité des prestations, la qualité de vie au travail, et occasionne des transferts de charge sur d'autres activités.
L'atomisation du secteur n'est pas pour rien dans son sous-financement car, comme le rappelait le rapport Libault, « les structures de coût varient selon les différentes conventions collectives dont dépendent les services. La majorité relève de la branche de l'aide à domicile (environ 60 %), mais une minorité relève d'autres conventions du privé non lucratif, de la convention des services à la personne de 2012 (privé lucratif environ 20 %) voire de la fonction territoriale (CCAS environ 10 %) ».
En conséquence, en 2019, une nouvelle demande de prise en charge sur cinq n'a pu être satisfaite intégralement, 25 % des structures ont enregistré une baisse du nombre de dossiers pris en charge, près d'un tiers des directeurs de services médico-sociaux à domicile interrogés ont désigné le manque de personnel comme la cause directe du refus de prise en charge, et près de 80 % d'entre eux estiment que la situation se dégrade.
3. D'importantes variations géographiques de prise en charge
La situation n'est pas que mauvaise : elle est aussi hétérogène, puisque chaque département fixe ses tarifs. Les heures d'aide réalisées au titre de l'APA ou de la PCH ne sont par conséquent pas tarifées de la même façon d'un département à l'autre.
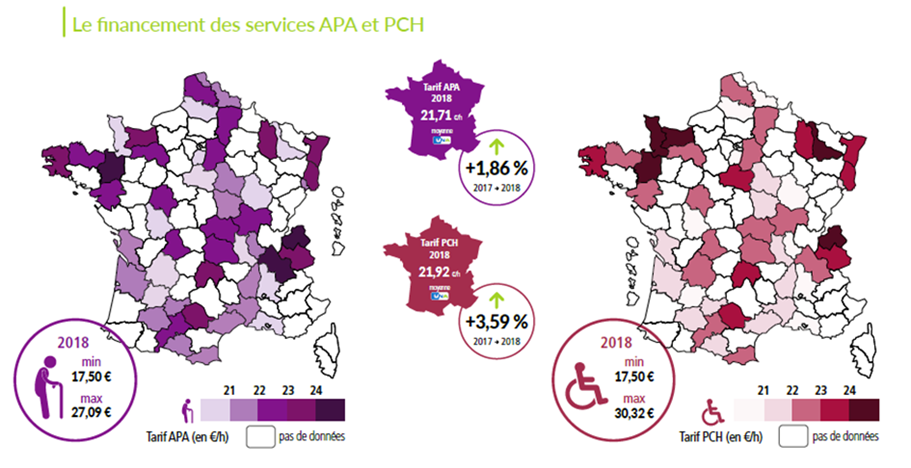
Pour les services habilités à l'aide sociale, la médiane des tarifs moyens des départements était en 2018 de 21,3 euros par heure, un quart des départements avaient un tarif moyen inférieur à 20,7 euros et 10 % inférieur à 20,1 euros. Pour les services non habilités, ces chiffres étaient respectivement de 19,5 euros, 18,1 euros et 17,8 euros. Par ailleurs, selon une étude de la Fédération des services à la personne et de proximité (Fédésap), 94 départements sur 101 proposent actuellement une APA dont le seuil est inférieur à 22 euros.
Référentiel de coûts ARGOS - SAAD 2018 (Décembre 2019, CNSA / UNA)
Source : DGCS
Les acteurs de l'aide à domicile réclament par conséquent depuis plusieurs années l'instauration d'un tarif national plancher en-deçà duquel les départements ne pourraient tarifer les services habilités ; pour les services non habilités, le reste à charge pourrait dépasser la participation réglementaire. Un tel tarif plancher était également préconisé par le rapport Libault, de même que par le rapport du Haut conseil de la famille, de l'enfance et de l'âge de 2020 358 ( * ) .
B. Le dispositif proposé
1. La rationalisation de l'offre de service
Le 1° du A du I modifie la rédaction de l'article L. 313-1-3, lequel dispose aujourd'hui que les Saad respectent un cahier des charges défini par décret, pour disposer que les prestations d'aide, d'accompagnement et de soins à domicile relevant des établissements et services médico-sociaux sont dispensées par des « services autonomie à domicile » (SAD).
Ces SAD concourraient « à préserver l'autonomie des personnes qu'ils accompagnent et à favoriser leur maintien à domicile. À cette fin, ils assurent une activité d'aide et d'accompagnement à domicile et proposent une réponse aux éventuels besoins en soins aux personnes accompagnées » : soit en assurant eux-mêmes une activité de soins à domicile, qui leur donnerait droit aux dotations versées par l'ARS définies ci-après, soit en organisant la réponse aux besoins de soins avec d'autres services ou professionnels dispensant une activité de soins à domicile, le cas échéant par le biais de conventions. Un décret fixerait au plus tard le 30 juin 2023 (A du II), le cahier des charges que doivent respecter ces services. La mise en conformité avec ce cahier des charges ne pourrait prendre plus de deux ans (B et C du II).
Les Saad, Spasad autorisés ou Spasad expérimentaux qui, à la date d'entrée en vigueur du cahier des charges, disposent d'une autorisation, sont réputés autorisés en qualité de SAD, pour la durée de l'autorisation restant à couvrir. Pendant les deux ans ouverts pour se mettre en conformité avec le cahier des charges des SAD, ils resteraient régis par les dispositions qui leur sont respectivement applicables.
Les Ssiad se trouvant dans le même cas devront en
revanche déposer sous deux ans une demande en vue de leur autorisation
en qualité de SAD
- dispensée toutefois de la
procédure d'appel à projets. Ils resteraient dans l'intervalle
régis par les dispositions qui leur étaient applicables.
Le tarif plancher entrerait en vigueur pour les Saad et les Spasad à compter du 1 er janvier 2022 (D du II). Les Spasad bénéficieraient en outre à cette date d'une dotation destinée au financement des actions garantissant le fonctionnement intégré de la structure.
2. Une réforme de la tarification de ces services
Le 2° du I. complète la section 1 du chapitre IV du code. Il crée d'abord un article L. 314-2-1 nouveau, qui précise les modalités de financement des SAD, lesquels dépendent de la nature de leur activité :
- Au titre de leur activité d'aide et d'accompagnement à domicile : le tarif horaire des services habilités à l'aide sociale défini par le président du conseil départemental ne pourra être inférieur à un montant fixé par arrêté des ministres en charge des personnes âgées, handicapées, des collectivités territoriales et de la sécurité sociale. Pour les services non habilités à l'aide sociale, le montant de la prestation destinée à couvrir en tout ou partie le prix facturé par le service - APA ou PCH - ne pourra être inférieur au montant résultant de l'application du montant minimal mentionné précédemment.
Ce tarif plancher, applicable à partir du 1 er janvier 2022, serait fixé à 22 euros. Les concours versés par la CNSA aux départements seraient aussi destinés à couvrir le surcroît de coûts résultant pour chaque département de l'application du tarif plancher. Les modalités de détermination de ce montant seraient précisées par décret en Conseil d'État en tenant compte des dernières données disponibles portant sur le volume total d'activité des services réalisant une activité d'aide et d'accompagnement à domicile, à la date d'effet de la première application du tarif minimal et de chacune de ses revalorisations (B du I).
Le 8° du C précise que les services non habilités peuvent appliquer un pourcentage d'évolution annuelle des prix supérieur au taux maximal annuel lorsque leurs tarifs restent inférieurs au tarif horaire de référence.
- Au titre de l'activité de soins , le directeur général de l'ARS verserait chaque année, d'une part, une dotation globale relative aux soins dont le montant tiendrait compte notamment du niveau de perte d'autonomie et des besoins en soins des personnes accompagnées, et d'autre part, une dotation destinée au financement des actions garantissant le fonctionnement intégré de la structure et la cohérence de ses interventions auprès de la personne accompagnée.
3. Impact financier de la réforme
L'impact financier de la réforme, tel qu'analysé par l'étude d'impact du projet de loi, est résumé dans le tableau ci-après.
|
2022 |
2023 |
2024 |
2025 |
|
|
Branche autonomie , dont |
253 |
312 |
338 |
388 |
|
Tarif plancher de 22 euros |
242 |
242 |
242 |
242 |
|
Réforme de la tarification Ssiad |
0 |
39 |
81 |
127 |
|
Financement du temps de coordination |
10 |
11 |
14 |
18 |
|
État : crédit d'impôt Saad |
19 |
19 |
19 |
19 |
|
Total finances publiques |
272 |
313 |
358 |
407 |
|
Assurés : tarif plancher de 22 euros Saad |
19 |
19 |
19 |
19 |
Source : Annexe 9 au PLFSS pour 2022
II - Les modifications adoptées par l'Assemblée nationale
1. Fixation annuelle du tarif plancher
Les députés ont adopté quatre amendements identiques de plusieurs députés des groupes Agir ensemble, Les Républicains et La République en marche, qui précisent que le tarif plancher serait fixé « annuellement ».
2. Dotation qualité portant le tarif plancher, sous conditions, à 25 euros
La principale modification du dispositif réside dans un amendement du Gouvernement complétant le dispositif du tarif national plancher. Les services habilités et non habilités à l'aide sociale seraient éligibles à une dotation finançant des actions améliorant la qualité du service rendu à l'usager sous réserve d'avoir conclu avec le président du conseil départemental un contrat pluriannuel d'objectifs et de moyens.
Le II crée un nouvel article L. 314-2-2 qui dispose que la dotation qualité finance des actions permettant :
- d'accompagner des personnes dont le profil de prise en charge présente des spécificités ;
- d'intervenir sur une amplitude horaire incluant les soirs, les weekends et les jours fériés ;
- de contribuer à la couverture des besoins de l'ensemble du territoire ;
- d'apporter une aide aux aidants de personnes accompagnées ;
- d'améliorer la qualité de vie au travail des intervenants ;
- de lutter contre l'isolement des personnes accompagnées.
La dotation serait versée aux services retenus, dans le cadre d'un contrat pluriannuel d'objectifs et de moyens, au terme d'un appel à candidatures ne pouvant prévoir de critères d'éligibilité sans rapport avec les objectifs mentionnés ci-avant, qui seraient notamment liés au statut juridique du service, à un volume d'activité minimal ou à une part minimale d'heures effectuées auprès de bénéficiaires de l'APA ou de la PCH. Le service dont la candidature n'est pas retenue peut demander au président du conseil départemental de motiver sa décision.
Chaque département transmettrait à la CNSA les données permettant de suivre l'utilisation des montants versés au titre du concours spécifique. Un décret précisera les conditions dans lesquelles s'effectue la transmission de ces données ainsi que les modalités de contrôle et de recouvrement des indus du concours de la CNSA lorsque le contrôle fait apparaître que tout ou partie des montants versés au titre de ce concours n'a pas été utilisé ou l'a été à d'autres finalités.
Le III précise que les concours de la CNSA couvriraient également le surcroît de coûts résultant pour les départements de la dotation qualité, selon des modalités précisées par décret en Conseil d'État.
Le IV en tire les conséquences à l'article L. 313-11-1, relatif au contenu des CPOM conclus entre les Saad et les présidents de conseils départementaux. Les CPOM des SAD qui bénéficieraient du financement apporté par l'APA ou la PCH devraient ainsi préciser les modalités d'organisation de nature à assurer la coordination et la continuité des interventions d'aide, d'accompagnement et de soins sur le territoire d'intervention du service auprès de la personne accompagnée. Les CPOM des SAD bénéficiant de la dotation qualité devront quant à eux préciser les actions conduites afin d'améliorer la qualité de prise en charge ainsi que, lorsqu'ils ne sont pas habilités à recevoir de l'aide sociale, les modalités de limitation du reste à charge des personnes accompagnées.
Le V prévoit la transition : juridique, en précisant que les services déjà liés par un CPOM et souhaitant bénéficier de la dotation qualité concluent un avenant comportant les éléments précités, et financière, en précisant qu'un service bénéficie de la dotation qualité, le cas échéant, à la date où cessent d'être versés les financements de soutien de l'aide à domicile prévus par la LFSS pour 2019 359 ( * ) .
Le VI précise que les Saad, en attendant leur constitution en SAD, bénéficieront des nouvelles modalités de financement et de compensation par la CNSA à compter du 1 er janvier 2022 sauf pour la dotation qualité et la compensation correspondante, qui pourrait leur bénéficier à compter du 1 er septembre 2022. Le VII, enfin, précise que la dotation qualité bénéficierait aux Spasad, avant leur constitution en SAD, à compter du 1 er septembre 2022 également.
En séance publique, la ministre Brigitte Bourguignon a indiqué que le coût d'une telle mesure serait « de 60 millions d'euros en 2022, pour atteindre quelque 500 millions en 2025 ».
3. Remise d'un rapport d'évaluation
Un amendement de Mme Caroline Janvier a imposé au Gouvernement la remise au Parlement d'un rapport évaluant l'impact du tarif plancher, ainsi qu'un sous-amendement de Mme Annie Vidal précisant que ce rapport évalue également l'impact du tarif plancher « pour les modes d'intervention de l'aide à domicile liés au secteur des particuliers employeurs, en vue de se prononcer sur l'opportunité de l'appliquer, dans le cadre de l'allocation personnalisée d'autonomie, pour l'emploi d'un salarié à domicile, en emploi direct ou via une structure mandataire ».
4. Divers
Les députés ont enfin adopté sept amendements rédactionnels et de coordination.
L'Assemblée nationale a adopté cet article ainsi modifié.
III - La position de la commission
La commission partage les intentions de cet article, qui vise à réduire les disparités entre départements, améliorer la solvabilisation de l'offre de services en rapprochant les tarifs de leur coût de revient, et contribuera à rapprocher les tarifs des services habilités de ceux des services non habilités.
Le mécanisme proposé n'est toutefois pas sans présenter quelques risques.
D'abord, l'opportunité de fixer le tarif plancher à 22 euros pour mieux solvabiliser les structures pourrait se discuter plus longuement. Le rapport Libault observait déjà que le tarif moyen pondéré en fonction de l'activité pour les Saad habilités à l'aide sociale s'élevait à 21,67 euros pour l'APA, mais le coût de revient horaire moyen des structures a avait été, lui, évalué par une étude de la DGCS et de la CNSA de mai 2016, à 24 euros 360 ( * ) . Le mécanisme de la dotation qualité n'écarte pas totalement cette objection.
Ensuite, l'emploi de gré à gré n'est pas concerné par le mécanisme du tarif plancher. Or, rappelle le HCFEA, « dans nombre de départements le tarif de référence en emploi direct est inférieur au coût horaire de la prestation [...] Après prise en compte des charges sociales, on estime le coût moyen de l'heure d'aide en emploi direct à 13,83€/h hors congés payés et 15,21€/h congés payés inclus. Or l'emploi entre particuliers constitue une part très significative des prises en charge au titre du plan APA dans certains départements - il représente par exemple 41 % à La Réunion, contre 12% en moyenne au niveau national. De ce fait, le recours à cet emploi donne lieu à un RAC au-dessus des références réglementaires ».
La compensation intégrale par la CNSA des surcoûts engendrés par le tarif plancher peut être regardée comme une prime aux départements moins-disants en la matière, qui bénéficieront d'une compensation intégrale de la remontée de leurs tarifs, sans avoir même nécessairement à financer de dispositif de soutien aux structures concernées par l'avenant 43, compensé par la CNSA, lui, à hauteur de 50 % seulement.
Certaines fédérations d'aide à domicile, telle l'UNA, s'inquiètent en outre de la conséquence que pourrait avoir le tarif plancher sur le choix des services de rester habilités à l'aide sociale. Un tel risque n'a, pour autant que l'on sache, pas été évalué par la DGCS.
Une telle mesure aura en toute hypothèse un impact sur le reste à charge des usagers. Pour les Saad tarifés par le département, la mesure conduira à augmenter mécaniquement le ticket modérateur - applicable aux revenus supérieurs à 815 euros mensuels. L'étude d'impact chiffre cet effet à 38 millions d'euros, dont la moitié est certes prise en charge par l'État au moyen du crédit d'impôt. L'impact sur les usagers s'élève donc tout de même à 19 millions d'euros.
Les plans d'aide APA étant libellés en euros et non, comme pour le volet « aide humaine » de la PCH, en durée quotidienne maximale, le risque de saturation des plans d'aide voire de diminution de leur volume horaire, est réel. La DGCS assure en conséquence que les plafonds seront majorés, ce qui ne peut être fait, prévoit le code de l'action sociale et des familles 361 ( * ) , que par décret.
Si elle simplifie le paysage de l'offre et rationalise les modalités de financement sur le territoire, une telle réforme présente une autre forme de complexité, puisqu'elle ajoute deux nouveaux concours à la liste de ceux que verse la CNSA aux départements : le financement du tarif plancher et de la dotation qualité s'ajoutent en effet aux deux concours APA, au concours PCH, au financement des MDPH, au forfait autonomie et autres actions de prévention, et à l'aide prévue par l'article 47 de la LFSS pour 2021. La DGCS assure qu'une réflexion est actuellement menée pour en fusionner certains.
Autre source potentielle de complexité : l'actualisation annuelle du tarif plancher, ainsi que l'ont votée les députés en première lecture. Une telle variabilité ajouterait probablement aux gestionnaires une complexité qu'il semble possible d'éviter. Aussi le rapporteur propose-t-il par l'amendement n° 156 de prévoir une actualisation du tarif plancher tous les trois ans plutôt que tous les ans. Les amendements n os 155 et 157 sont, par ailleurs, rédactionnel et de coordination.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
Article 30 bis
(nouveau)
Expérimentation d'une carte professionnelle des
salariés du domicile
Cet article, introduit à l'Assemblée nationale en première lecture, charge la CNSA de mettre en place et de financer, à titre expérimental, un dispositif de carte professionnelle pour les intervenants à domicile.
La commission vous demande de supprimer cet article.
I - Le dispositif proposé
Cet article, issu d'un amendement de plusieurs députés du groupe La République en marche, dispose au I qu' « À titre expérimental et pour une durée de trois ans, l'État peut autoriser la mise en place et le financement par la Caisse nationale de solidarité pour l'autonomie d'une carte professionnelle pour les intervenants et intervenantes de l'aide à domicile » .
Un II et un III disposent respectivement que les modalités de mise en oeuvre de cette expérimentation et la liste des territoires candidats - cinq départements au maximum - sont définies par voie réglementaire au plus tard le 1 er juin 2022, et que le Gouvernement remet au Parlement un rapport d'évaluation dans un délai de six mois avant le terme de l'expérimentation.
III - La position de la commission
La commission estime d'abord que la recevabilité d'une telle disposition en loi de financement de la sécurité sociale est douteuse, et que la précaution de faire financer le dispositif par la CNSA s'apparente à cet égard moins à une garantie qu'à un artifice.
L'urgence et la pertinence d'une telle disposition apparaissent en outre discutables. Alors que les professionnels du domicile restent en nombre insuffisant, trop faiblement rémunérés et que les perspectives de structuration des qualifications proposées par le rapport El Khomri 362 ( * ) n'ont reçu aucune suite, l'attribution d'une carte professionnelle ne fait à l'évidence pas partie des priorités.
Prouver l'adéquation du dispositif proposé aux besoins de ces professionnels mériterait en outre un peu plus de travail. Le rapport de Jérôme Guedj 363 ( * ) sur l'isolement des personnes âgées le recommandait, parmi les premiers, avec les arguments suivants : « Dans bien des situations pendant la crise - autorisations de circulation, accès aux EPI et aux initiatives publiques comme privées facilitant le transport, l'hébergement et l'accès aux outils numériques des professionnels - l'accès des professionnels du domicile a notamment pu être compromis, fragilisant la sécurité et la fréquence de leurs interventions auprès des bénéficiaires. Afin de mieux identifier l'ensemble des formes d'intervention à domicile, mais aussi l'ensemble des professionnels intervenant en Ehpad et en établissement médico-social pour personnes en situation de handicap, de reconnaître leur rôle indispensable et de faciliter le plein exercice de leurs missions en cas de future crise, nous recommandons la création d'une carte professionnelle indiquant "professionnel du soin et de l'accompagnement aux plus vulnérables", et ce quel que soit le statut ».
L'argument tiré d'une situation exceptionnelle de crise est frappant, mais ne persuade pas totalement : rien ne dit qu'une carte apporterait un appui déterminant en période ordinaire, ni qu'elle serait d'une importance décisive dans des circonstances de nouveau exceptionnelles - et différentes des précédentes.
Quoi qu'il en soit, il est également douteux qu'un tel dispositif se prête commodément à l'expérimentation : l'analyse fine des besoins des professionnels, préalablement à l'instauration d'un dispositif sécurisé sur tout le territoire, ne semblerait pas une méthode moins rigoureuse, ni plus longue, à mettre en oeuvre - dans le cadre d'un projet de loi consacré au grand âge, par exemple.
La commission vous propose de supprimer cet article : tel est l'objet de l'amendement n° 158 .
Article
31
Création d'une mission EHPAD centre de ressources territorial
Cet article autorise les Ehpad à exercer une mission de centre de ressources territorial
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
I - Le dispositif proposé
Cet article introduit une double nouveauté dans le code de l'action sociale et des familles.
Il crée d'abord un article L. 313-12-3, qui confie aux Ehpad une mission nouvelle dont la rédaction vaut probablement qu'on la cite. Les Ehpad pourraient ainsi « assurer, dans des conditions fixées par voie réglementaire, une mission de centre de ressources territorial. Ils proposent dans ce cadre, en lien avec d'autres professionnels des secteurs sanitaire et médico-social du territoire, des actions visant à :
- appuyer les professionnels du territoire intervenant auprès des personnes âgées afin de les soutenir dans l'exercice de leurs missions, d'organiser des formations ou de mettre les ressources humaines et les plateaux techniques de l'établissement à leur disposition ;
- accompagner, en articulation avec les services d'aide à domicile, les personnes âgées ne résidant pas dans l'établissement ou les aidants, afin d'améliorer la cohérence de leur parcours de santé, de prévenir leur perte d'autonomie physique, cognitive ou sociale et de favoriser leur vie à domicile. À ce titre, ils peuvent proposer une offre d'accompagnement renforcé au domicile.
Lorsqu'ils ont une mission de centre de ressources territorial, les établissements reçoivent les financements complémentaires » prévus dans le forfait global de soins versé par l'ARS.
L'article complète l'article L. 314-2 relatifs au financement des Ehpad pour préciser que lesdits financements complémentaires inclus dans le forfait de soins peuvent être justifiés par l'exercice de la mission de centre de ressources.
II - Les modifications adoptées par l'Assemblée nationale
Les députés ont adopté :
- un amendement de Mme Caroline Janvier précisant que le décret qui précisera les modalités d'exercice de cette nouvelle mission garantira « l'équité territoriale entre les départements » ;
- un amendement de Mme Caroline Janvier précisant que les professionnels médico-sociaux du territoire susceptibles de recevoir l'appui d'un Ehpad centre de ressources sont ceux « en charge du parcours gériatrique des personnes âgées » ;
- un amendement de Mme Annie Vidal précisant que l'appui apporté à ces professionnels peut se faire « en présentiel ou selon des modalités de télésanté » ;
- deux amendements identiques de M. Thibault Bazin et de M. Jean-Pierre Door et plusieurs de ses collègues précisant, à l'alinéa 4, que l'appui aux professionnels peut également consister à « mettre en oeuvre des dispositifs de télésanté leur permettant de répondre aux besoins ou d'améliorer le suivi des patients résidant au sein de l'établissement dès lors que la présence physique d'un professionnel médical n'est pas possible » et, à l'alinéa 5, que l'offre d'accompagnement renforcé au domicile inclut « des dispositifs de télésanté » ;
- un amendement de Mmes Caroline Janvier et Annie Vidal précisant que l'objectif d'accompagnement des personnes âgées à domicile vise à améliorer la cohérence de leur parcours de santé « et de leur parcours vaccinal » ;
L'Assemblée nationale a adopté cet article ainsi modifié.
III - La position de la commission
Point n'est sans doute besoin de revenir ici sur la nécessité de décloisonner les acteurs du monde médico-social. Coordination des professionnels, logique de parcours de prise en charge, ouverture des Ehpad sur l'extérieur sont les maîtres-mots des politiques de soutien à l'autonomie depuis maintenant de nombreuses années, que martèlent les rapports et les missions de réflexion à longueur de pages. Aussi la commission ne peut-elle que se rallier à la proposition ici faite d'élargir le rôle des Ehpad à la fourniture de ressources sur un territoire.
Cet article illustre cependant bien la limite de la méthode consistant à introduire en LFSS les morceaux qui peuvent l'être d'une réforme globale du grand âge, car on aimerait disposer pour apprécier ce dispositif d'une vue plus large. Il est opportun d'ouvrir les Ehpad sur l'extérieur, mais pourquoi réserverait-on la fonction de pôle de ressources aux seuls Ehpad ? Dans certains territoires, un Saad, un Ssiad ou tout autre acteur disposant de ressources et désireux de s'y prêter pourrait jouer un tel rôle. Les Ehpad les ont-ils seulement, les ressources à offrir aux acteurs de leur territoire ? Pendant la première vague de covid-19, au printemps 2020, nombreux sont les professionnels du domicile qui sont venus en renfort en établissement, plutôt que l'inverse...
Aussi le rapporteur de la branche autonomie, M. Philippe Mouiller, propose-t-il par l'amendement n° 159 d'élargir le dispositif aux établissements et services volontaires mentionnés aux 6° et 7° de l'article L. 312-1 du code de l'action sociale et des familles, qui pourraient ainsi être les services autonomie à domicile de demain. Les financements complémentaires promis aux Ehpad devraient alors, dans leur cas, être précisés par les textes réglementaires qu'appelle l'article 30 sur le financement des services d'aide et de soins à domicile de demain. L'amendement n° 160 est, par ailleurs, rédactionnel.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
Article 31 bis
(nouveau)
Expérimentation de plateformes d'appui gériatriques
aux ESMS
Cet article, introduit par l'Assemblée nationale en première lecture, autorise le directeur général de l'agence régionale de santé à expérimenter une plateforme d'appui gériatrique aux établissements et services médico-sociaux.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
Cet article, issu d'un amendement du groupe La République en marche, dispose au I qu' « à titre expérimental et pour une durée de trois ans, dans trois régions volontaires, le directeur général de l'agence régionale de santé peut mettre en place, dans chaque département, une plateforme d'appui gériatrique aux établissements et services sanitaires et médico-sociaux ainsi qu'aux professionnels de santé libéraux apportant des soins ou un accompagnement aux personnes âgées. Elle assure la coordination de ces acteurs afin d'organiser un parcours de sante' pour les personnes âgées. Chaque plateforme est rattachée à la délégation départementale de l'agence régionale de santé. Une convention pluriannuelle entre le directeur général de l'Agence régionale de santé et la Caisse nationale de solidarité pour l'autonomie précise l'objet de ses missions, son organisation et les moyens mis à sa disposition ».
Le II précise que les modalités de l'expérimentation sont définies par décret en Conseil d'État.
Le III dispose qu'au plus tard six mois avant la fin de l'expérimentation, le Gouvernement remet au Parlement un bilan de cette expérimentation, qui porte notamment sur l'opportunité de la généralisation du dispositif.
II - La position de la commission
Le dispositif qu'il est proposé d'expérimenter s'apparente à un mode de coordination supplémentaire, comme il en a déjà été expérimenté un certain nombre.
Par ailleurs, la ministre déléguée chargée de l'autonomie, Brigitte Bourguignon, a confié en janvier 2021 une nouvelle mission à M. Dominique Libault visant à généraliser un « guichet unique » pour les personnes en perte d'autonomie, à mieux « articuler les professionnels » sur les territoires « en s'appuyant sur les bonnes pratiques de coopération » pour simplifier la vie des personnes, et à « animer un comité « autonomie et parcours de soins » » pour « décloisonner les différents secteurs » « en faveur du parcours des personnes âgées ». Les conclusions de la mission n'ont pas encore été annoncées.
Il ne semble pas évident de distinguer l'expérimentation ici proposée des divers chantiers passés ou en cours, mais il n'est pas non plus certain qu'une telle redondance nuise.
La commission vous demande d'adopter cet article sans modification.
Article
32
Création d'un système d'information national pour la
gestion
de l'allocation personnalisée d'autonomie (APA)
Cet article crée un système d'information national pour la gestion de l'allocation personnalisée d'autonomie à domicile.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
I - Le dispositif proposé
A. La gestion de l'APA : des systèmes d'information frustes
L'étude d'impact assoit le dispositif de l'article sur un triple constat, hélas confirmé par les auditions du rapporteur.
D'abord, la coexistence de systèmes d'information propres aux départements conduit à un déploiement des évolutions légales et réglementaires hétérogène sur le territoire, tant en termes de méthodes et de résultats que de délais.
Ensuite, la pluralité des systèmes d'information se traduit par un niveau d'informatisation inégal des processus de gestion de l'APA, concernant tant l'instruction des demandes, l'évaluation des besoins que la proposition du plan d'aide.
Les pratiques professionnelles étant fortement liées aux outils informatiques, il en résulte d'importantes disparités entre les départements, dans les durées consacrées à l'évaluation par exemple, au préjudice de l'égalité de traitement entre usagers. Ainsi, d'après un diagnostic réalisé par la CNSA et l'Agence du numérique en santé de septembre 2019, 82 % des départements répondants exprimaient le besoin d'un soutien national pour l'accompagnement de l'informatisation de l'APA.
Enfin, les remontées de données à la CNSA relatives à l'APA se limitent aujourd'hui aux seules données agrégées de dépenses. La CNSA ne dispose ainsi pas de remontées de données qui lui permettraient d'identifier les différences de pratiques entre les départements et d'animer les conditions d'une plus forte homogénéisation, de même que de mesurer l'exécution effective des réformes engagées et les évolutions à soutenir pour améliorer l'autonomie des personnes âgées. Les seules données individuelles disponibles au niveau national sont celles collectées chaque année par enquête de la direction statistique des ministères sociaux (Drees), et leur qualité est perfectible, nécessitant d'importants retraitements.
B. Le dispositif proposé
L'article 32 modifie le code de la santé publique à deux égards.
Il ajoute d'abord parmi les missions de la Caisse nationale de solidarité pour l'autonomie (CNSA) celle de concevoir et mettre en oeuvre « le système d'information unique pour la gestion par les départements de l'allocation personnalisée d'autonomie à domicile ».
Il crée ensuite un nouvel article L. 232-21-5 qui dispose que « les départements et, le cas échéant, les organismes de sécurité sociale avec lesquels sont conclues des conventions ont recours pour la gestion de l'APA à domicile à un système d'information unique mis à leur disposition » par la CNSA. Ce système aurait pour finalités :
- de mettre en oeuvre l'ensemble des procédures nécessaires au recueil des demandes et à leur instruction, à l'attribution, à la gestion et au contrôle de l'effectivité de cette prestation ;
- d'assurer le suivi et l'analyse de ces procédures, des dépenses afférentes à cette prestation ainsi que des caractéristiques de ses bénéficiaires.
Un décret en Conseil d'État déterminerait les modalités d'application de cet article, notamment les catégories de données traitées et les règles d'utilisation de ce système d'information.
Le II précise que les dispositions qui précèdent entrent en vigueur à une date fixée par décret, au plus tard le 1 er janvier 2025. Ledit décret précise les modalités suivant lesquelles le système d'information unique est progressivement déployé dans l'ensemble des départements à partir du 1 er janvier 2024.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté cet article sans modification.
III - La position de la commission
L'amendement n° 161, proposé par le rapporteur de la branche autonomie, vise à rendre le système d'information national pour la gestion de l'APA interopérable avec le système d'information commun des MDPH. Il anticipe ainsi sur la suppression des barrières d'âge et la convergence des dispositifs destinés respectivement aux personnes âgées et aux personnes handicapées, appelées de ses voeux par le législateur depuis la grande loi du 11 février 2005, et à laquelle conduit logiquement la création d'une branche de sécurité sociale spécifique.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
Article 32 bis
(nouveau)
Extension du rôle de la CNSA d'accompagnement des
services départementaux de l'autonomie
Cet article, introduit par l'Assemblée nationale en première lecture, donne à la CNSA une mission d'accompagnement, de conseil, d'audit et d'évaluation des départements, des maisons départementales des personnes handicapées et des maisons départementales de l'autonomie.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
I - Le dispositif proposé
Cet article, introduit par l'Assemblée nationale en première lecture à l'initiative du Gouvernement, complète dans le code de l'action sociale et des familles les missions de la CNSA à deux égards.
D'une part, à l'article L. 14-10-1, la mission que la CNSA exerce déjà d'accompagnement et de conseil des maisons départementales des personnes handicapées et des maisons départementales de l'autonomie (MDA) serait élargie tant sur le plan organique que matériel : la réécriture de cette mission conduirait la CNSA à assurer, « à destination des départements » également, un « rôle d'accompagnement, de conseil, d'audit et d'évaluation, en vue notamment de garantir la qualité de service et de veiller à l'égalité de traitement des demandes de droits et de prestations de soutien à l'autonomie ».
L'article précise d'autre part, en rétablissant un article L. 14-10-8, qu' « au titre des missions » que le code de l'action sociale et des familles confie à la CNSA, « les départements et les maisons départementales des personnes handicapées communiquent à la Caisse nationale de solidarité pour l'autonomie tous documents et renseignements utiles à la conduite de leurs travaux et autorisent la tenue de missions sur place ».
II - La position de la commission
Le Gouvernement dit vouloir par cet article permettre à la CNSA de prolonger la mission d'appui opérationnel ayant rendu possible l'accompagnement des MDPH par la feuille de route « MDPH 2022 », qui a bénéficié en 2021 à une dizaine de maisons départementales.
L'amendement n° 162, proposé par le rapporteur de la branche autonomie, propose néanmoins de maintenir la rédaction actuelle des missions que la Caisse peut assurer, à savoir le conseil et l'accompagnement, qui sont déjà étendus par cet article des MDA et des MDPH aux départements eux-mêmes. Lui confier un rôle d'audit et d'évaluation n'a d'ailleurs pas été nécessaire pour conduire la feuille de route MDPH 2022.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
Article 32 ter
(nouveau)
Mise en oeuvre du remboursement entre institutions prévu
par le droit européen pour les sommes versées au titre de l'APA
et de la PCH
Cet article, introduit par l'Assemblée nationale en première lecture, met en oeuvre le mécanisme de remboursement entre institutions prévu par le droit européen, pour les sommes versées au titre de l'APA et de la PCH.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
Cet article, introduit par un amendement du Gouvernement, ajoute un nouvel article L. 14-10-5-2 au code de l'action sociale et des familles, qui dispose que la CNSA « reverse aux départements, selon des conditions et modalités fixées par décret en Conseil d'État, le produit versé par la caisse nationale d'assurance maladie correspondant aux remboursements par des États membres de l'Union Européenne, d'autres États parties à l'accord sur l'espace économique européen et la confédération suisse, des sommes attribuées par les départements, au titre de l'allocation personnalisée d'autonomie et de la prestation de compensation du handicap mentionnée à l'article L. 245-1, aux titulaires de prestations de sécurité sociale les faisant relever de la compétence de ces États au sens des règlements européens ».
II - La position de la commission
L'APA et la PCH doivent en effet être regardées comme des prestations de maladie au sens de l'article 3 du règlement européen 883/2004 du 29 avril 2004, ce que le Conseil d'État a confirmé dans une décision de 2019 364 ( * ) . Dès lors, doit également trouver à s'appliquer à ces prestations l'article 35 de ce règlement européen, qui dispose que « les prestations en nature servies par l'institution d'un État membre pour le compte de l'institution d'un autre État membre donnent lieu à remboursement intégral ».
La caisse nationale d'assurance maladie (Cnam) a désigné, depuis 2015, le centre national des soins à l'étranger, géré par la Caisse primaire du Morbihan, pour assurer la fonction d'organisme de liaison, chargé de centraliser et gérer les dettes et créances internationales d'assurance maladie. Après remboursement par les institutions des autres États, la Cnam reversera ainsi les sommes attribuées au titre de l'APA et de la PCH à la CNSA, qui les reversera ensuite aux départements concernés.
La commission vous demande d'adopter cet article sans modification.
Article 32 quater
(nouveau)
Obligation d'accréditation pour les organismes
procédant à l'évaluation des établissements et
services sociaux et médico-sociaux
Cet article soumet les organismes évaluant les ESMS à une procédure d'accréditation.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
I - Le dispositif proposé
Le I. modifie l'article L. 312-8 du code de l'action sociale et des familles, relatif à l'évaluation de la qualité des prestations des établissements et services sociaux et médico-sociaux.
Le 1° du I supprime d'abord la mention selon laquelle « les résultats de cette évaluation sont communiqués à l'autorité ayant délivré l'autorisation ainsi qu'à la Haute Autorité de santé » (HAS) et précise que la publication du résultat de l'évaluation est faite « dans un format clair et accessible aux usagers et à leurs familles ».
Le 2° du I insère trois alinéas nouveaux. Le premier dispose que les organismes évaluateurs sont accrédités, dans des conditions prévues par décret, par le Comité français d'accréditation (Cofrac), qui est l'instance nationale d'accréditation 365 ( * ) , ou par tout organisme européen équivalent signataire de l'accord multilatéral pris dans le cadre de la coordination européenne des organismes d'accréditation.
Le second alinéa dispose que la HAS définit le cahier des charges portant les exigences spécifiques, complémentaires à la norme d'accréditation, auxquelles sont soumis les organismes en charge des évaluations. L'instance nationale d'accréditation vérifie le respect de la norme d'accréditation et du cahier des charges.
Le troisième alinéa nouveau dispose que la HAS peut informer l'instance nationale d'accréditation ou tout organisme européen mentionné au premier alinéa du présent article des manquements au cahier des charges mentionné au deuxième alinéa du présent article dont elle a connaissance. L'instance nationale d'accréditation lui fait part des mesures mises en oeuvre à la suite de cette information.
Le 3° du I supprime l'actuel deuxième alinéa de l'article, qui imposait aux ESMS ouverts avant l'entrée en vigueur de la loi HPST de 2009 de communiquer le résultat d'au moins une évaluation interne dans un délai fixé par décret.
Le 4° du I est de coordination, pour soumettre aussi à l'accréditation l'exercice temporaire et occasionnel de l'activité d'évaluation.
Le 5° du I modernise le dernier alinéa de l'article, pour préciser qu'une commission de la HAS est chargée d'élaborer la procédure et le référentiel au regard desquels est évaluée la qualité des prestations délivrées par les ESMS.
Le II modifie le II de l'article 75 de la loi « Santé » de 2019 366 ( * ) , lequel fixait les conditions d'entrée en vigueur de l'article L. 312-8 : il fait ainsi entrer en vigueur les dispositions qui précèdent au 1 er janvier 2022. Le reste du II de la loi de 2019 est supprimé.
Le IV dispose que la CNSA « contribue à la compensation des surcoûts supportés par les établissements et services médico-sociaux induits par l'obligation d'accréditation des organismes prévue » par les dispositions précédentes.
II - La position de la commission
La commission est favorable au renforcement des procédures de contrôle de la qualité du service proposé par les ESMS aux usagers, et estime que la certification des organismes évaluateurs est de nature à garantir leur compétence et leur impartialité. Elle s'étonne d'ailleurs qu'il ait fallu attendre la crise sanitaire du printemps 2020 pour faire droit aux recommandations du rapport de l'inspection générale des affaires sociales (Igas) de juin 2017 sur l'évaluation des ESMS 367 ( * ) .
Celui-ci relevait en effet déjà que, parmi les 1314 organismes habilités à l'évaluation recensés en 2015, « seuls 640 (soit 49 %) sont considérés comme actifs, et, parmi ceux-ci, 55 % comptent un seul salarié. En comparant l'effectif déclaré par les organismes actifs en 2015 avec le nombre d'évaluations externes réalisées, on constate que l'activité d'évaluation externe ne peut être l'activité principale que d'une minorité d'entre eux ». Les inspecteurs constataient d'une part « la diversité des OH (du cabinet international à l'autoentrepreneur) et, d'autre part, que la grande majorité d'entre eux sont de très petites structures, ce qui montre leur fragilité et leur isolement », mais aussi que « 86 % des ARS estiment avoir rencontré des difficultés pour s'assurer de l'indépendance » des organismes habilités.
La commission a toutefois adopté deux amendements n os 163 et 164 de coordination et rédactionnels, visant notamment à clarifier les dispositions relatives à l'entrée en vigueur du dispositif et rétablir un III. supprimé par erreur en première lecture à l'Assemblée nationale.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
Article 32 quinquies
(nouveau)
Amélioration de l'accès aux aides techniques pour
les personnes en situation de handicap
Cet article, introduit à l'Assemblée nationale en première lecture, facilite le remboursement par l'assurance maladie des aides techniques destinées aux personnes en situation de handicap.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
I - Le dispositif proposé
Le I modifie le code de la sécurité sociale pour faciliter la prise en charge par l'assurance maladie des aides techniques destinées aux personnes en situation de handicap.
Il élargit d'abord, à l'article L. 160-14, la rédaction de l'une des hypothèses dans lesquelles la participation de l'assuré aux tarifs servant de base au calcul des prestations peut être limitée ou supprimée, à savoir celle dans laquelle l'état du bénéficiaire justifie la fourniture d'un appareil « ou d'une aide technique à usage individuel favorisant l'autonomie de la personne » et appartenant à une catégorie déterminée par décret (1°).
Il précise par conséquent, à l'article L. 161-37, que les missions de la Haute autorité de santé (HAS) consistant à évaluer périodiquement le service attendu des produits remboursés, à émettre des avis sur leurs conditions de prescription ou d'emploi et à valider les études médico-économiques nécessaires à leur évaluation, porte également sur les « aides techniques à usage individuel favorisant l'autonomie de la personne » (a, b et c du 2°).
Il complète encore l'article L. 161-41, relatif à la composition des collèges et commissions spécialisées de la HAS, d'un alinéa disposant que la composition, les règles de fonctionnement et les critères d'évaluation de la commission nationale d'évaluation des dispositifs médicaux et des technologies de santé (Cnedimts), qui est chargée de rendre un avis sur l'inscription d'une prestation sur la LPPR, peuvent faire l'objet d'aménagements spécifiques par décret en Conseil d'État, dans le cas de l'évaluation des « aides techniques à usage individuel favorisant l'autonomie de la personne » (3°).
Il précise enfin l'article L. 165-1 pour indiquer que l'avis de la commission compétence de la HAS sur l'inscription à la LPPR de certaines prestations et services inclut « certaines catégories d'aides techniques à usage individuel favorisant l'autonomie de la personne et dont la fonction n'est pas l'aménagement du logement de l'usager » (4°).
Le II précise que les dispositions qui précèdent entrent en vigueur au 1 er janvier 2024.
II - La position de la commission
Le rapport Denormandie-Chevalier de 2020 368 ( * ) préconisait effectivement d'élargir la liste des prestations et produits remboursés (LPPR) par l'assurance maladie aux aides techniques destinées aux personnes handicapées, mais ne dissimulait pas la complexité de la chose : « Les attendus pour les inscriptions des aides techniques dans la LPPR seraient à interroger. Quelle granularité pour les inscriptions sous lignes génériques ? Quels critères d'évaluation dans les études médico-techniques pour les inscriptions sous nom de marque? Quelles méthodes ou adaptation possible de la méthode ? [...] L'inscription de nouvelles catégories d'aides techniques dans la LPPR occasionnera un travail administratif non négligeable et pourrait s'étaler sur plusieurs années ».
Leurs propositions se défendaient en conséquence de toute précipitation : « Proposition 15 : étudier les avantages et limites des différentes modalités d'inscription des aides techniques dans la LPPR ». « Proposition 16 : engager un travail sur les méthodes et critères à respecter pour les inscriptions des aides techniques dans la LPPR en tenant compte de leur variété et de l'importance des profils et conditions d'utilisation dans l'impact de leur usage ».
La Haute autorité de santé a estimé le dispositif inabouti. Elle relève d'abord que sont concernées aussi bien des aides à la mobilité - fauteuils roulants manuels ou électriques et leurs accessoires, cyclomoteurs adaptés, déambulateurs, cannes et béquilles, aides au soulèvement, aides au transfert - qu'à l'habillage, à l'hygiène - barres d'appui, siège de bain -, aux activités domestiques ou à la communication - aides optiques, téléphones et claviers adaptés, systèmes de synthèse vocale.
La LPPR ne présenterait en outre pas le dynamisme exigé pour une telle catégorie de produits. L'évaluation, depuis 2006 de quelques aides techniques prises en charge via la LPPR a mis en évidence les difficultés rencontrées pour mettre en oeuvre les recommandations de la Cnedimts : sur onze catégories d'aides évaluées par cette commission, une seule a été au terme du processus de publication d'une nomenclature de remboursement actualisée.
La Haute autorité estime au fond la LPPR inadaptée au motif que l'évaluation de l'intérêt d'une aide technique pour un groupe d'individus diffère de l'évaluation du besoin, au cas par cas, pour un seul individu. Il serait en conséquence moins besoin d'une évaluation sur la base des données cliniques disponibles que d'un catalogue ou d'une nomenclature nationale des aides techniques avec une approche par fonction, visant à déterminer son indication d'usage et son adaptation à la situation à partir du projet de vie de la personne concernée, voire d'une négociation des prix à l'échelon national et une simplification des différents canaux de prise en charge.
À défaut de retenir une telle approche, la HAS préconise de circonscrire à un champ précis de dispositifs ou de produits spécifiques, à définir en tenant compte d'une part de la plus-value attendue en termes d'évaluation et des critères envisagés pour cette évaluation, et d'autre part des moyens humains qu'il faudrait allouer à la HAS pour réaliser cette nouvelle mission.
Le rapporteur de la branche autonomie a estimé que la précaution prise d'adapter la composition, les règles de fonctionnement et les critères d'évaluation de la Cnedimts pour l'évaluation des aides techniques pouvait fournir un début d'assouplissement, à condition d'en faire un impératif - c'est l'objet de l'amendement n° 165.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
Article 32 sexies
(nouveau)
Extension de l'allocation journalière de proche
aidant
et de l'allocation journalière de présence
parentale
Cet article améliore l'indemnisation du congé de proche aidant et du congé de présence parentale.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
I - Le dispositif proposé
A. Le droit existant
Plusieurs congés sont accessibles aux personnes aidant un proche, qui donnent droit à des formes différentes d'indemnisation. Le congé de présence parentale 369 ( * ) , ouvert aux proches aidants accompagnant un proche en fin de vie, donne droit à l'allocation journalière de présence parentale (AJPP). Le congé de proche aidant 370 ( * ) , ouvert à tout salarié ou agent de la fonction publique accompagnant un proche âgé ou handicapé en perte d'autonomie d'une particulière gravité, donne droit à l'allocation journalière de proche aidant (AJPA).
Les caractéristiques de l'AJPA et de l'AJPP sont rappelées dans le tableau ci-dessous.
|
AJPA |
AJPP |
|
|
Durée |
66 jours sur l'ensemble de la carrière. Maximum 22 jours par mois |
versée par période comprise entre six mois et un an renouvelable, dans la limite de trois ans, durée maximum 310 jours |
|
Organisme payeur |
CAF |
CAF |
|
Montant |
52,13 € (personne seule) 43,89 € (personne en couple) |
52,13 € (personne seule) 43,89 € (personne en couple) |
|
Qui est concerné |
Salarié des secteurs public et privé, travailleurs indépendants, demandeurs d'emploi |
|
|
Affiliation automatique AVPF |
Oui |
Oui |
|
Prélèvement sociaux |
CSG et CRDS |
CRDS seulement |
B. Le dispositif proposé
L'article 32 sexies procède à deux types d'améliorations : quant au montant des deux allocations d'une part, quant aux conditions d'éligibilité à l'AJPA d'autre part.
1. Des prestations dont le montant est revu à la hausse
Il est d'abord précisé (1° du I), à l'article L. 168-9 du code de la sécurité sociale, que le montant de l'AJPA, défini par décret, est revalorisé au 1 er janvier de chaque année en référence au Smic journalier net.
Le 1° du I dispose encore que le montant de l'AJPA versée aux non-salariés des professions agricoles non affiliés à l'assurance retraite, à leurs conjoints collaborateurs et associés, et aux non-salariés des professions agricoles qui cessent leur activité ne peut excéder les revenus journaliers tirés de leur activité professionnelle. Cette précision s'applique également aux bénéficiaires d'une allocation chômage. La période de référence à prendre en compte serait définie par décret.
Le 2° du I procède de même, à l'article L. 544-6, pour l'AJPP.
Ce faisant, ces dispositions suppriment la majoration de l'allocation selon des modalités fixées par décret lorsque l'aidant est une personne isolée.
Le b du 2° modifie l'article L. 544-8 pour étendre le bénéfice de l'AJPP aux conjoints, conjoints collaborateurs et associés, ce qui, par le jeu des renvois, vaut également pour l'AJPA.
2. Des conditions d'éligibilité à l'AJPA légèrement assouplies
Le II modifie les articles L. 3142-16, L. 3142-24 et L. 3142-25-1 du code du travail pour supprimer le caractère de « particulière gravité » de la perte d'autonomie pouvant justifier la prise d'un congé de proche aidant.
Le III, IV et V suppriment ce même caractère de particulière gravité de la perte d'autonomie du proche aidé, respectivement, dans les lois de 1984 et 1986 relatives au statut des fonctions publiques d'État, territoriale et hospitalière, où ont été rangées les dispositions relatives au congé de proche aidant pour les fonctionnaires.
3. Entrée en vigueur
Le VI précise que les dispositions qui précèdent entrent en vigueur à des dates fixées par décret et au plus tard au 1 er janvier 2023, à l'exception de celle limitant le montant de l'AJPA et de l'AJPP au niveau des revenus journaliers tirés de l'activité professionnelle de l'aidant, qui entrent en vigueur à une date fixée par décret et au plus tard le 1 er janvier 2024.
II - La position de la commission
La commission approuve l'amélioration des dispositifs proposée à cet article, qui contribueront à mieux soutenir les personnes aidant un proche en perte d'autonomie.
L'amendement n° 166 proposé par le rapporteur procède à une clarification rédactionnelle, et rétablit la majoration de l'AJPP et de l'AJPA pour les personnes isolées, supprimée au motif qu'une telle majoration créerait une forme d'effet d'aubaine. Les conditions de recours aux dispositifs précités rendent un tel effet assez théorique. L'amendement n° 167 est, par ailleurs, de coordination.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
Article 32 septies
(nouveau)
Prolongation de l'expérimentation du relais de proches
aidants
Cet article, introduit par l'Assemblée nationale en première lecture, prolonge de deux ans l'expérimentation du relais de proches aidants créée par la loi ESSOC de 2018.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
Cet article, issu de deux amendements identiques du Gouvernement et du groupe La République en marche, prolonge de deux ans l'expérimentation du relais prévue par l'article 53 de la loi pour un État au service d'une société de confiance 371 ( * ) (I), et précise que les frais d'ingénierie et d'évaluation de l'expérimentation sont financés par la Caisse nationale de solidarité pour l'autonomie (CNSA) (II).
Ce dispositif, qui traduisait l'une des recommandations du rapport de la députée Joëlle Huillier remis au gouvernement en mars 2017 372 ( * ) , prévoit l'expérimentation d'un cadre juridique dérogatoire au droit du travail pour les salariés d'établissements ou les salariés du particulier employeur qui remplacent pendant une période définie et en continu le proche aidant d'une personne dépendante. Le salarié est ainsi autorisé à travailler en continu pendant une période maximale de six jours consécutifs.
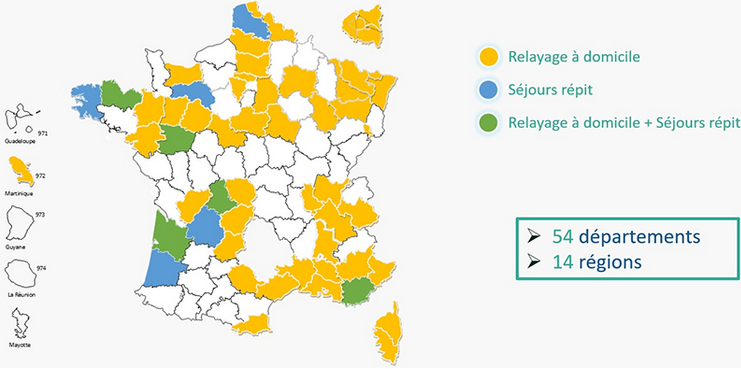
Le décret du 28 décembre 2018 373 ( * ) a précisé les modalités d'application de l'expérimentation et fixé deux cahiers des charges : l'un pour les prestations de séjours de répit aidant-aidé, l'autre pour les prestations de relayage à domicile. À l'issue d'un appel à candidatures national, lancé en janvier 2019 par la Direction générale de la cohésion sociale, la Direction générale du travail et la CNSA, en lien avec les agences régionales de santé, les conseils départementaux et les directions régionales des entreprises, de la concurrence, de la consommation, du travail et de l'emploi (Direccte), 51 candidats ont été sélectionnés et autorisés à mener l'expérimentation depuis le 10 mai 2019, et jusqu'au 30 décembre 2021. Parmi eux, 11 ont été autorisés dans le cadre de la mise en oeuvre de séjours répit aidant-aidé 374 ( * ) . Chaque candidat retenu peut expérimenter la dérogation pour plusieurs de ses établissements sociaux et médico-sociaux différents, identifiés par le dossier de candidature. La sélection des candidats représente ainsi plus de 220 établissements autorisés, pouvant mettre en oeuvre l'expérimentation dans 54 départements et 14 régions.
Implantation territoriale des candidats retenus pour
l'expérimentation
au titre de l'article 53 de la loi
ESSOC
Source : Secrétariat d'État chargés des personnes handicapées
II - La position de la commission
Il apparaît en effet que la crise sanitaire a perturbé le bon déroulement de l'expérimentation, ce qui justifierait d'accéder à la demande des candidats retenus de prolonger sa durée de validité.
La commission vous demande d'adopter cet article sans modification.
Article 32 octies
(nouveau)
Rapport sur la mise en oeuvre de la cinquième branche de
sécurité sociale
Cet article, introduit par l'Assemblée nationale en première lecture, impose au Gouvernement de remettre au Parlement un rapport dressant le bilan de la mise en oeuvre de la cinquième branche de sécurité sociale.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
I - Le dispositif proposé
Cet article, issu d'un amendement déposé par Mme Caroline Janvier en première lecture à l'Assemblée nationale, impose au Gouvernement de remettre au Parlement, « d'ici le 31 mars 2022 », un rapport « dressant un bilan de la mise en oeuvre de la cinquième branche de la sécurité sociale, notamment de l'article 32 de la loi de financement de la sécurité sociale pour 2021 », lequel précisait le rôle de gestionnaire de branche de la CNSA. Ce rapport proposerait en outre « des solutions en vue de la mise en place d'un service territorial de l'autonomie dans les départements articulant l'action de tous les acteurs, afin de faciliter les démarches des personnes âgées, des personnes handicapées et de leurs proches aidants. Ce service territorial de l'autonomie visera à garantir la continuité de leur parcours dans le respect de la volonté de la personne ».
L'exposé des motifs de l'amendement précise qu'un tel rapport « s'appuiera notamment sur les orientations de la mission « Parcours » actuellement confiée à Dominique Libault ». La ministre déléguée chargée de l'autonomie, Mme Brigitte Bourguigon, lui a en effet confié le 21 janvier 2021 la tâche de réfléchir à la généralisation d'un guichet unique pour les personnes en perte d'autonomie, à l'articulation des professionnels de santé et du grand âge sur les territoires, ainsi que la création et l'animation d'un comité « autonomie et parcours de soins » pour décloisonner les différents secteurs.
II - La position de la commission : une conférence des financeurs plutôt qu'un nouveau rapport
La commission estime, d'abord, qu'il appartient plus naturellement au Parlement de réaliser le bilan que la première partie de cet article appelle de ses voeux.
Elle considère d'autre part que le second volet du rapport se distingue trop peu de l'objet de la mission confiée à M. Libault pour justifier la mise en branle d'un nouveau groupe de travail de cette nature. L'amélioration du service rendu aux personnes en perte d'autonomie exige désormais des décisions, qui pourraient à présent toutes se réclamer d'une quantité suffisante de travaux administratifs préparatoires.
Ce qui manque toujours, en revanche, c'est une stratégie de moyen et long termes mobilisant les différents acteurs de cette politique publique et les financements de nature à répondre aux besoins que les projections démographiques nous commandent d'anticiper.
L'amendement n° 168 propose en conséquence de remplacer la demande de rapport prévue à cet article par la convocation d'une conférence nationale des générations et de l'autonomie, laquelle se réunirait dès 2022 afin de documenter les évolutions démographiques, médicales, sociales et économiques à anticiper, et de proposer les modes de financement susceptibles de répondre aux besoins de la société en matière de soutien à l'autonomie.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
Article 32 nonies
(nouveau)
Rapport sur les dépenses de santé des détenus
en perte d'autonomie
Cet article, introduit par l'Assemblée nationale en première lecture, impose au Gouvernement de remettre au Parlement un rapport sur les dépenses de santé des détenus en perte d'autonomie.
La commission vous demande de supprimer cet article.
I - Le dispositif proposé
Cet article, ajouté à l'Assemblée nationale à l'initiative du député Raphaël Gérard et ses collègues du groupe La République en marche, impose au Gouvernement de remettre au Parlement, dans un délai d'un an à compter de la publication de la présente loi, un rapport « détaillant le financement par la sécurité sociale des dépenses de santé des détenus en perte d'autonomie depuis l'application du transfert de l'État vers la sécurité sociale du financement des dépenses de santé des personnes écrouées » prévu par la LFSS pour 2018.
II - La position de la commission : suppression
Conformément à la doctrine sénatoriale relative aux demandes de rapports, la commission vous demande de supprimer cet article .
* 350 Article 48 de la loi n° 2020-1576 du 14 décembre 2020 de financement de la sécurité sociale pour 2021.
* 351 Malika Boubekeur, conseillère nationale compensation, autonomie, accès aux droits et MDPH de l'APF-France handicap, le 21 octobre 2021.
* 352 Marion Aubry, membre de la commission Compensation du handicap et ressources du CNCPH, le 13 octobre 2021.
* 353 Pierre-Yves Lavallade, directeur général de Paralysie cérébrale France, le 19 octobre 2021.
* 354 Loi n°2015-1776 du 28 décembre 2015 relative à l'adaptation de la société au vieillissement.
* 355 Voir DGCS, rapport d'étape sur l'évaluation des expérimentations menées sur les Spasad intégrés, 2019.
* 356 Rapport de la concertation grand âge et autonomie, mars 2019.
* 357 Bernard Bensaid et Robert Gary-Bobo, La réglementation optimale des services à domicile aux personnes âgées, 2019.
* 358 Haut conseil de la famille, de l'enfance et de l'âge, « Le recours des personnes âgées vulnérables aux emplois et services d'aide à domicile », avril 2020.
* 359 Voir le IX de l'article 26 de la loi n° 2018-1203 du 22 décembre 2018 de financement de la sécurité sociale pour 2019.
* 360 Rapport de la concertation grand âge et autonomie, mars 2019, p. 31.
* 361 Article L. 232-3-1.
* 362 « Plan de mobilisation nationale en faveur de l'attrctivité des métiers du grand âge », Rapport remis à Madame Agnès Buzyn, ministre des Solidarités et de la Santé, par Madame Myriam El Khomri, le 29 octobre 2019.
* 363 « Déconfinés mais toujours isolés ? La lutte contre l'isolement, c'est tout le temps ! 36 propositions et pistes pour une politique pérenne de lutte contre l'isolement des personnes âgées », rapport final remis à Olivier Véran, ministre des Solidarités et de la Santé, par Jérôme Guedj, le 16 juillet 2020.
* 364 Conseil d'État, 16 avril 2019, req. n° 423586.
* 365 Voir l'article137 de la loi n° 2008-776 du 4 août 2008 de modernisation de l'économie et le décret n° 2008-1401 du 19 décembre 2008 relatif à l'accréditation et à l'évaluation de conformité.
* 366 Loi n° 2019-774 du 24 juillet 2019 relative à l'organisation et à la transformation du système de santé.
* 367 Igas, « Le dispositif d'évaluation interne et externe des établissements et services sociaux et médico-sociaux », juin 2017.
* 368 Philippe Denormandie et Cécile Chevalier, « Des aides techniques pour l'autonomie des personnes en situation de handicap ou âgées : Une réforme structurelle indispensable », octobre 2020.
* 369 Article L. 1225-62 et suivants du code du travail pour les salariés du secteur privé, article 40 bis de la loi n° 84-16 du 11 janvier 1984 portant dispositions statutaires relatives à la FPE, article 60 sexies de la loi n° 84-53 du 26 janvier 1984 portant dispositions statutaires relatives à la FPT, et 11° de l'article 41 de la loi n° 86-33 du 9 janvier 1986 portant dispositions statutaires relatives à la FPH.
* 370 Articles L. 3142-16 et suivants du code du travail.
* 371 Loi n° 2018-727 du 10 août 2018 pour un État au service d'une société de confiance.
* 372 Joëlle Huillier, « Du baluchonnage québécois au relayage en France : une solution innovante de répit », mars 2017.
* 373 Décret n° 2018-1325 du 28 décembre 2018 relatif à l'expérimentation de dérogations au droit du travail dans le cadre de la mise en oeuvre de prestations de suppléance à domicile du proche aidant et de séjours de répit aidants-aidés.
* 374 Décret n° 2019-372 du 26 avril 2019 fixant la liste des séjours de répit aidants-aidés autorisés à mener l'expérimentation prévue à l'article 53 de la loi n° 2018-727 du 10 août 2018.