II. DÉPLACEMENTS À L'ÉTRANGER
1. Déplacement à Londres - Composition de la délégation et programme - (dimanche 30 et lundi 31 mars 2008)
Composition de la délégation :
- M. Auguste Cazalet (UMP - Pyrénées Atlantique),
- M. Bernard Cazeau (Soc. - Dordogne),
- M. Eric Doligé (UMP - Loiret),
- M. Guy Fischer (CRC - Rhône), vice-président du Sénat,
- M. Claude Haut (Soc. -Vaucluse),
- M. Philippe Marini (UMP - Oise), président de la mission, rapporteur général du budget,
- M. Alain Vasselle (UMP - Oise), rapporteur de la mission, président de la mission d'évaluation et de contrôle de la sécurité sociale (Mecss).
|
Dimanche 30 mars 2008 |
|
|
18 heures 54 |
Arrivée à la gare de Saint Pancras |
|
21 heures |
Dîner de travail avec le conseiller pour les affaires sociales de l'Ambassade de France, M. Vincent Chevrier |
|
Lundi 31 mars 2008 |
|
|
9 heures |
Résidence de l'Ambassadeur de France - Présentation du rapport Wanless du Kings' Fund « Securing Good Care for Older People » par le Dr Jose Luis Fernandez, professeur à la London School of Economics |
|
10 heures 30 |
Transfert de la délégation vers l'Association of British Insurers (ABI) dans la City |
|
11 heures 30
|
Présentation des produits d'assurance pour couvrir les risques liés à la dépendance au Royaume-Uni : - Stephen Haddrill, Director General, ABI - Ian Owen, Chairman, Partnership Assurance Ltd, - Erin Flood, Policy Adviser, Health Insurance, ABI |
|
13 heures
|
Déjeuner de travail avec le conseiller pour les affaires sociales |
|
14 heures 45
|
Entretien avec Mr Ivan Lewis, MP, Parliamentary Under Secretary of State for Care Services (sous-secrétaire d'Etat chargé de la dépendance) |
|
15 heures 20 |
Départ de la délégation vers Brent Council (Conseil municipal de Brent) |
|
15 heures 45
|
Rôle de la municipalité de Brent dans l'aide apportée aux personnes âgées dépendantes : - Head of older people service unit, - Director of Housing and Community Care - Lead Elected Councillor |
|
18 heures 32 |
Départ vers Paris |
Les notes de synthèse ci-après ont été rédigées par le conseiller social auprès de l'ambassade de France au Royaume-Uni à l'attention des membres de la mission d'information .
Fiche n° 1 : La politique de la dépendance en Angleterre - Généralités |
Le thème de la dépendance est très peu présent dans le débat public britannique. Les thèmes de la pauvreté des retraités et des moyens accordés au financement du système de santé sont, de loin, plus fréquemment abordés. Cette absence de débat est d'autant plus étonnante - pour un regard français - que la situation ne peut être décrite comme totalement satisfaisante.
L'exclusivité de la compétence des collectivités locales en matière de politique de la dépendance a été décidée dans le contexte d'une modération de long terme des moyens qui leur étaient alloués (1) . Les rapports préconisant des réformes n'ont pas été suivis d'effet, et l'heure semble plutôt à l'examen de solutions mobilisant des financements privés, de préférence aux deniers publics (2) .
1. Une compétence locale affirmée dans un contexte de modération des concours budgétaires de l'Etat.
1.1. L'affirmation du rôle de pilote des Councils.
Dès la mise en place des instruments de l'Etat providence en 1948, les collectivités locales de base (les Councils ) ont été appréhendées comme responsables de la politique du grand âge 1 ( * ) . D'un côté, le National Health Service (NHS), totalement public et gratuit pour l'usager, soignait les malades - entendus à l'époque comme des personnes ayant vocation à guérir - et de l'autre, les Councils se chargeaient de l'hébergement, au titre de l'aide sociale, des vieillards indigents.
Cette répartition des rôles, que l'on retrouve à l'identique dans la plupart des pays développés, a progressivement dérivé. Du fait de l'allongement de la durée de la vie et des progrès de la médecine, une fraction croissante de personnes âgées s'est vue maintenue au sein du système de santé, en considération de la nécessité médicale de soigner leurs pathologies. Les dépenses du système de santé se sont donc fortement accrues à partir de la fin des années 1970 :
- d'une part, la gratuité du NHS conduisait à ce que la totalité des dépenses reste à la charge de la collectivité quel que soit le niveau des ressources des intéressés ;
- d'autre part, les Councils se défaussaient avec empressement de leur mission d'aide sociale sur le système de santé pour éviter de grever leurs ressources propres. La mise à la charge du NHS leur permettait de consacrer leurs moyens à d'autres fins, et la gratuité des soins les dispensait de gérer en pratique les conséquences des conditions de ressources et de patrimoine inhérentes à l'aide sociale.
Une loi de 1990 remit de l'ordre dans ce système d'irresponsabilité généralisée en réaffirmant le rôle de pilote des collectivités locales dans la prise en charge de la dépendance et en leur confiant explicitement la responsabilité de la planification, du financement et de l'organisation de l'offre de services sur leur territoire.
1.2. ... dans un contexte de renforcement de la contrainte sur les moyens...
Les dépenses publique consacrées à la dépendance en Angleterre sont évaluées à environ 1.1 % du PIB en 2005, réparties comme suit :
|
Financeur |
Dépenses |
|
Councils |
9.4 Md€ |
|
Etat |
5.5 Md€ |
|
NHS |
4.5 Md€ |
|
Total dépenses publiques |
19.4 Md€ |
|
Ménages |
5.7 Md€ |
|
Total dépenses |
25.1 Md€ |
La comparaison avec les dépenses publiques françaises est extrêmement délicate. La plupart des rapports ayant tenté d'agréger les multiples flux français (y compris dépenses de soins de ville et dépenses fiscales) se sont heurtés à la faiblesse des outils d'évaluation disponibles. Le chiffrage le plus probant 2 ( * ) avançait une dépense publique de l'ordre de 15.5 Md€ en 2003, soit environ 1 % du PIB.
Si l'on rapproche les dépenses consenties de part et d'autre en corrigeant les différences de population (52 M en Angleterre) et de coût de la vie (20 % plus élevé en Angleterre), on peut penser que les dépenses publiques anglaises sont globalement équivalentes aux dépenses françaises. La différence, c'est que 75 % de la dépense anglaise est sous conditions de ressources. L'aide est plus ciblée qu'en France, et par ailleurs, comme la loi y oblige, elle vise les cas de dépendance les plus lourds.
Une petite explication technique s'impose à cet égard.
L'oeuvre de rétablissement des équilibres budgétaires entreprise dans les années 1980 et poursuivie tout le long des années 1990 3 ( * ) est notamment passée par la modération de long terme des concours accordés par l'Etat aux collectivités locales.
Celles-ci ne peuvent compter, outre la dotation de l'Etat (de type dotation globale de fonctionnement) que sur le produit de la taxe d'habitation. Ayant atteint les limites possibles en matière d'augmentation de celle-ci 4 ( * ) , les Councils cherchent à limiter leurs dépenses depuis le début des années 2000, et parmi celles-ci, celles consacrées à la dépendance.
70 % des retraités britanniques sont propriétaires de leur résidence principale. Par contre, la faiblesse des retraites publiques fait qu'une proportion importante de retraités a des ressources faibles, voire inférieures au seuil de pauvreté 5 ( * ) , et est donc éligible à l'aide sociale.
Or, la prestation forfaitaire universelle 6 ( * ) destinée au financement de l'aide à domicile est d'un faible montant, et n'est pas corrélée aux besoins de la personne.
Dans ce contexte, la modération de l'évolution des concours de l'Etat aux Councils s'est traduite par un durcissement progressif des critères d'accès à la prise en charge des besoins de services à domicile par l'aide sociale locale. Logiquement, ceci conduit à l'augmentation du recours à l'hébergement en institution, bien que celui-ci soit deux fois plus cher qu'un maintien à domicile.
La raison de cette incohérence est triviale : les collectivités locales peuvent exiger la vente de la résidence principale de l'intéressé pour financer le coût de la prise en charge en établissement, mais pas pour les soins à domicile.
En conséquence, les personnes âgées dépendantes sont souvent conduites à se priver des aides nécessaires à leur maintien à domicile jusqu'à ce qu'elles soient acculées, du fait de l'aggravation de leur état, à la vente de leurs biens pour financer leur placement en établissement. Celui-ci est donc précoce au regard de ce qui serait nécessaire si le système ne comportait pas un tel biais.
L'ensemble se caractérise donc par des conditions de prise en charge globalement peu favorables à la stabilisation de l'état des intéressés.
2. Malgré plusieurs rapports de qualité, l'actuel Gouvernement semble peu désireux de se pencher sur la question
2.1. Des rapports et des bonnes intentions
Au cours des trois dernières années, un livre vert, un livre blanc et un rapport d'experts ont été publiés sur la question de la dépendance - sans d'ailleurs susciter beaucoup d'attention médiatique.
Le livre vert de 2005 dessinait les contours d'une stratégie de libre choix cohérente avec les réformes menées par ailleurs dans le système de santé. Le livre blanc de janvier 2006, qui portait principalement sur le NHS et comportait des considérations sur la nécessité de mieux articuler les parcours de soins avec l'aide sociale afin d'augmenter la prise en charge à domicile de préférence au placement en établissement, se fondait à peu près sur les mêmes considérations généreuses.
Toutefois, au regard du hiatus assez gênant entre les (hautes) ambitions affichées et les moyens (non identifiés) à mobiliser pour les atteindre, le Gouvernement a jugé bon de confier à Sir Derek Wanless la mission de rédiger un rapport d'état des lieux, de projection des besoins en termes financiers et de propositions de réformes.
Ce rapport 7 ( * ) , remarquable en tous points, a effectivement proposé différents scénarii, inéluctablement coûteux rapportés à la situation actuelle 8 ( * ) . Non seulement la proportion de la population dépendante est amenée à s'accroître considérablement, mais encore l'amélioration de l'efficacité et l'humanisation du système de prise en charge nécessiteraient des sommes considérables.
Salué à sa publication en août 2006 comme une « contribution utile au débat » par le ministre auquel il était remis, le rapport Wanless semble avoir été enterré avec un certain empressement.
2.2. Mobiliser les financements privés
Bien que la situation ne soit pas satisfaisante, puisque le système est à la fois passif et coûteux, cette attitude des pouvoirs publics est tout à fait explicable.
En premier lieu, la politique de la dépendance constitue clairement, depuis 1990, une compétence des collectivités locales, et l'Etat ne souhaite s'impliquer ni dans sa conduite ni dans son financement. Implicitement, il estime avoir suffisamment de problèmes urgents, complexes et coûteux à gérer en direct.
En second lieu, les dix dernières années ont correspondu à une période de très forte augmentation des dépenses publiques et, corollairement, des prélèvements obligatoires (+ 4 pts). Le rattrapage des dépenses en matière de santé et d'éducation, notamment, a été très rapide. Il n'a malheureusement pas toujours produit les résultats escomptés en matière d'amélioration de la qualité du service. L'heure est donc bien plus à la digestion des réformes et au rétablissement des équilibres budgétaires 9 ( * ) qu'à l'engagement de dépenses nouvelles.
Troisièmement, le financement de la dépendance ne constitue pas un thème majeur du point de vue politique ; les électeurs concentrent leurs demandes sur d'autres sujets. Le niveau des impôts et la préservation de la compétitivité économique du pays constituent manifestement des préoccupations plus immédiates et plus partagées que le sort des personnes âgées dépendantes.
Quatrièmement, la question des personnes âgées est plus celle de leur pauvreté actuelle que celle de la prise en charge socialisée de leur dépendance future. Le Gouvernement a d'ailleurs assez bien démontré son souci de l'équité intergénérationnelle en décidant l'année dernière de l'augmentation de l'âge légal de la retraite à 68 ans en échange d'une réindexation des pensions sur les salaires (à partir de 2012) accompagnée de la création d'un régime complémentaire obligatoire par capitalisation (pour obliger les actifs à épargner plus qu'ils ne le font actuellement).
On aura donc compris que la réforme de la politique de la dépendance constitue, dans ce pays, un sujet d'avenir - de préférence le plus lointain possible.
Toutefois, ceci n'empêche pas le développement de réflexions plutôt intéressantes sur la mobilisation de financements privés.
Le marché de l'assurance dépendance, qui a émergé de manière plus précoce au Royaume Uni que dans les autres pays européens, est aujourd'hui sinistré pour une série de raisons diverses 10 ( * ) . On dénombre moins de 50 000 contrats commercialisés depuis le lancement des premiers produits, et la plupart des compagnies d'assurance se sont retirées du marché, du fait de l'impossibilité de disperser le risque au vu du faible nombre de polices souscrites. Or, la relance du marché est indispensable si l'on souhaite avancer sur la question de la prise en charge de la dépendance sans exposer excessivement les deniers publics.
Celle-ci passe d'abord par la modification de l'environnement dans lequel il s'inscrit (notamment en ce qui concerne les retraites et la fiscalité), et nécessite des expérimentations de partage des risques ( risk pooling ) entre la puissance publique et les assureurs. Mais l'amélioration de l'environnement ne peut suffire. Il faut aussi favoriser le recyclage du patrimoine immobilier des ménages retraités dans les produits d'assurance pour assurer un redécollage du marché, seul à même de pouvoir abaisser le coût des primes grâce à l'industrialisation des process et une meilleure dispersion des risques du fait de volumes plus importants.
En ce sens, les réflexions menées ici en termes d'utilisation des mécanismes de prêt viager hypothécaire méritent l'attention. Ces mécanismes présentent un intérêt certain au regard des problématiques françaises, puisqu'ils permettent de traiter de manière plus souple la question épineuse du recours sur succession, et remettent en lumière les questions centrales de l'équité intergénérationnelle et du nécessaire équilibre entre financement socialisé et responsabilité individuelle.
*
L'Angleterre constitue un terrain de comparaison intéressant pour la mission, puisque les choix de politique publique en matière de dépendance y sont globalement inverses de ceux effectués dans notre pays.
Le système anglais n'est pas piloté en fonction des besoins, mais en fonction des moyens, ceux-ci étant essentiellement appréhendés sous l'angle des conditions de ressources et de patrimoine. On cherchera en vain l'expression de "cinquième branche" ou de "cinquième risque", même en parcourant la presse spécialisée.
Les réflexions en cours sur la mobilisation des financements privés paraissent toutefois dignes de l'intérêt de la mission, dans la mesure où le marché français de l'assurance dépendance est considérablement plus développé que son homologue britannique, et qu'il ne connaît donc pas les mêmes problèmes de (re)démarrage.
La mobilisation du patrimoine immobilier des ménages demandeurs, de manière préalable ou complémentaire à l'intervention de l'aide sociale, constitue un axe fort des réflexions. Les multiples alternatives de "branchement" de ces flux potentiels sur des produits privés d'assurance dépendance offrent une souplesse bienvenue, qui permettrait d'ouvrir de nouvelles portes dans le débat français sur le financement.
Fiche n° 2 : L'organisation territoriale de la prise en charge de la dépendance en Angleterre11 ( * ) |
1. La compétence générale des collectivités locales ( Councils ) en matière d'organisation des services d'assistance
Depuis 1948, le National Assistance Act confie aux collectivités locales ( Councils 12 ( * ) ) une compétence pour proposer des services d'hébergement aux personnes âgées dépendantes. L'affirmation de cette compétence de droit commun n'a cependant pas empêché la croissance des services pris en charge par le service de santé national (National Health Service [NHS]).
Pour mettre fin à cette évolution coûteuse 13 ( * ) et clarifier le partage entre les soins ( cure ) et l'assistance ( care ), le Community Care Act de 1990 a réaffirmé la pleine compétence des collectivités locales sur l'ensemble de la prise en charge des personnes âgées dépendantes. Les Councils se sont ainsi vus confier la responsabilité de planifier et structurer toute l'offre de services aux personnes âgées dépendantes.
Le transfert de compétences a justifié la création d'une dotation budgétaire de compensation exceptionnelle 14 ( * ) , laquelle est ensuite devenue pérenne 15 ( * ) , sans toutefois que les sommes afférentes soient clairement et obligatoirement affectées au financement de la dépendance. Une fraction de la taxe d'habitation est également réputée être utilisée en couverture des besoins de financement de la dépendance, mais il ne s'agit pas d'une affectation de recettes au sens français.
Les Councils peuvent solvabiliser les ménages, fournir directement les services ou les acheter auprès de prestataires ( commissioning ) et/ou en coordonner la réalisation. Certains Councils s'arrêtent à l'activité de commissioning et ont recours à des prestataires privés. La plupart d'entre eux sont aussi pourvoyeurs directs de services (10 % des places en établissements, mais 70 % des heures réalisées à domicile). Le commissioning s'exerce à partir de quatre principes matriciels :
- apporter une réponse de façon flexible et adaptée aux besoins des personnes et de leurs aidants ;
- proposer une gamme de choix ;
- n'intervenir que de façon subsidiaire et dans la mesure où la promotion de l'autonomie de la personne l'exige ;
- se concentrer sur les besoins les plus importants.
Pour mener à bien leur mission de commissioning , les conseils locaux s'appuient soit sur des travailleurs sociaux ( social worker ) ou des gestionnaires spécialisés ( care manager ). Ces professionnels sont chargés :
- d'évaluer les besoins de la personne et de ses aidants : le principe d'une évaluation unique de la personne a été posé en 2001 mais son application est encore très imparfaite ;
- de développer un plan de prise en charge à partir des besoins estimés : le reste à charge est déterminé dans le cadre de ce plan de soins en fonction du patrimoine et des revenus de la personne.
Une législation adoptée en 2000 (le Care Standard Act ) a défini le cadre minimal applicable aux services et professions d'assistance :
- règles de consentement,
- règles de partage entre soins et assistance,
- règles de suivi des réclamations,
- normes de taux d'encadrement et de gestion.
Un service national d'inspection ( Commission for Social Care Inspection ) est chargé de garantir leur bonne application, mais 20 % des établissements et 30 % des services de prise en charge à domicile ne respectent pas ces règles minimales.
2. Le déséquilibre de l'offre de services entre établissement et domicile
Trois types de services d'assistance sont distingués en Angleterre :
- les services en établissements ( residential/nursing care ) : on compte 19 000 établissements en 2005, pour 441 000 places, soit 5 % de moins qu'en 2003 ; ces services représentaient 45 % de la dépense des Councils ;
- les services à domicile ( domicialiary care ), qui représentent 21 % de la dépense des Councils ;
- les accueils de jour ( day care ), qui représentent 19 % de la dépense des Councils .
Le reste des dépenses des conseils locaux est consacré aux activités d'évaluation et d'élaboration des plans de prise en charge (10 %), à la fourniture de repas (1 %), aux aides techniques et équipements de la maison (1 %) ou à divers autres services (3 %).
Le marché des services est encore caractérisé par l'existence d'un grand nombre de petites structures, souvent à but non lucratif. Il connaît toutefois des évolutions rapides, avec l'émergence de groupes privés construisant des établissements de taille plus importante. Par ailleurs, la part de la dépense privée dans le financement des établissements s'accroît.
La prépondérance des services en établissements est problématique, dans la mesure où elle se substitue aux services à domicile. Pour 10 places supplémentaires créées en établissement pour 1 000 personnes âgées couvertes, certaines études avancent que le volume des soins à domicile mesuré en heures se réduit de 2 % et que le nombre des personnes bénéficiant de prises en charge à domicile se réduit de 3 %.
Or, il existe un biais dans le système d'aide sociale 16 ( * ) qui favorise l'hébergement en institution par rapport à l'aide à domicile, puisque les Councils peuvent exiger la vente de la résidence principale en vue de financer le reste à charge en établissement, mais pas pour financer des dépenses de soins à domicile.
En 2005, le Gouvernement britannique avait publié un livre vert 17 ( * ) dans lequel il exposait une stratégie de renforcement du libre choix des personnes âgées dépendantes. Cette stratégie a été reprécisée dans un livre blanc 18 ( * ) publié en janvier 2006, qui insiste sur un besoin de rééquilibrage dans le développement des services aux personnes âgées dépendantes entre domicile et établissement. Pour renverser la tendance, trois principes sont énoncés dans le livre blanc :
- le libre choix,
- la prévention,
- l'autonomie.
La mise en oeuvre de ces trois principes doit conduire à mieux couvrir les besoins les plus lourds, mais aussi à élargir l'accès aux services d'assistance ( care services ) aux personnes faiblement dépendantes. Ces annonces, qui constituent pourtant un engagement officiel du Gouvernement, n'ont toutefois été suivies d'aucune mesure destinée à leur mise en oeuvre.
Le cadrage budgétaire triennal pour les années 2008-2011 prévoyant une forte contrainte sur l'évolution des dotations aux collectivités locales, il semble peu probable que les sommes nécessaires au financement des alternatives à l'hébergement en établissement puissent être dégagées, les Councils étant par ailleurs confrontés à un fort dynamisme de leurs autres charges (écoles, assainissement, retraite des fonctionnaires territoriaux). La dérive de cette politique laissée en jachère va donc probablement s'accentuer.
3. La recherche récurrente d'une meilleure intégration du soin et de l'assistance
En 1999, la réforme du système de santé ( health act ) a intégré plusieurs dispositions ( Section 21 ) en vue de réduire les obstacles à l'intégration des prises en charge sociales et sanitaires :
- des budgets mutualisés ( pooled budget ) peuvent être construits au niveau local entre NHS et Councils ;
- un chef de file local peut être chargé de l'achat des services aux personnes âgées dépendantes ( lead commissioning ) ;
- les structures cofinancées par le NHS et les Councils ( integrated provision ) peuvent se voir conférer un nouveau statut juridique.
Le besoin d'intégration des prises en charge sanitaires, pilotées par le NHS, et sociales, confiées aux Councils , constitue l'orientation principale du livre blanc de janvier 2006. En particulier, les idées d'une évaluation des besoins de la personne commune aux services de santé et d'assistance et d'une planification intégrée des prises en charge sont à nouveau avancées.
La création d'équipes pluridisciplinaires communes aux Primary Care trusts 19 ( * ) et Councils est souhaitée. Enfin, des modalités de financement intégrées des services ( joint commissioning ), sont envisagées. Cette intégration des financements pourrait emprunter deux voies :
- soit par délégation de budgets aux personnes elles mêmes (individual budgets) : depuis 2003, les Councils ont la possibilité de fournir aux individus des dotations financières, plutôt que de financer des prestations en nature 20 ( * ) ;
- soit la délégation aux médecins généralistes de la responsabilité de structurer les services d'assistance fournis aux personnes dépendantes (pratice based commissioning) 21 ( * ) .
Le récent rapport Wanless (août 2006) insiste sur la nécessité de développer un continuum de services entre des services sanitaires spécialisés et des services faiblement médicalisés. A ce titre, deux enjeux importants sont de :
- développer les services intermédiaires (intermediate care) entre les services sociaux et les services sanitaires : l'émergence de ces services pourrait constituer un moyen pour réduire la croissance rapide des hospitalisations des personnes âgées dépendantes 22 ( * ) ;
- savoir positionner des personnes âgées dans ce continuum de services, c'est-à-dire non seulement cibler les services les plus intensifs sur les personnes dont les besoins sont les plus élevés, mais aussi répondre aux besoins non couverts à domicile pour les personnes dont les besoins sont moins importants.
Le rapport montre que le développement des services d'assistance à domicile pour les personnes ayant de faibles besoins est non seulement efficace pour prévenir l'institutionnalisation des personnes âgées dépendantes, mais aussi pour réduire le nombre de journées d'hospitalisation.
A cette fin, il juge positif l'expérience du programme Evercare de case management . Celui-ci consiste à ce qu'un pool d'infirmières (appelées community matrons ) soit chargé d'accompagner, notamment par téléphone, les patients ayant connu plus de deux journées d'hospitalisation par an. Les matrons sont chargées de l'organisation du parcours de soins, de l'éducation sanitaire et du déploiement des possibilités de prise en charge à domicile.
Le Gouvernement n'a pour l'instant pas donné suite à ces pistes, pour les mêmes raisons que celles évoquées au point 2 ci-dessus.
Fiche n° 3 : Les prestations de prise en charge de la dépendance au Royaume-Uni23 ( * ) |
Le système britannique de prestations est très rustique si on le compare au degré de sophistication atteint en France au terme des réformes successives de l'APA et de la grille AGGIR.
1. Une prestation universelle et forfaitaire de financement de l'autonomie, l'Attendance Allowance
L'Attendance Allowance (AA) est une prestation forfaitaire versée par l'Etat aux personnes qui ont besoin d'assistance dans leur vie quotidienne après l'âge de 65 ans. Elle est attribuée sans condition de ressources 24 ( * ) .
L'évaluation du degré de dépendance est effectuée par l'individu lui-même, qui remplit un dossier décrivant sa situation. Le requérant indique également les personnels médicaux ou sociaux qui le suivent, ce qui permet par la suite à l'administration gérant cette allocation de prendre contact avec eux si nécessaire.
Les personnels administratifs du ministère du travail et des retraites ( DWP , la prestation étant servie par l'antenne locale du Pension Service ) forgent leur conviction sur ce dossier, il n'y a pas d'entretien avec la personne.
Si la personne décisionnaire de l'attribution de l'aide ( Decision maker ) a des doutes, elle peut exiger que le demandeur soit examiné par une équipe médicosociale, mais ceci n'a rien de systématique. Inversement, le requérant peut demander un examen médical afin d'obtenir une description claire des besoins liés a son handicap s'il a été débouté. En cas de contestation du taux de prise en charge offert au requérant celui-ci peut faire appel et se faire aider dans cette démarche par la commission pour les droits liés au handicap ( Disability Right Commission ).
Le montant de l'AA dépend du niveau de l'aide quotidienne requise. Il n'existe que deux niveaux de prise en charge :
- le taux haut ouvre droit à une allocation de 64.50 £ par semaine (soit 375 € par mois) ;
- le taux bas, est de 43.15 £ par semaine (soit 250 € par mois).
Le taux haut est réservé aux personnes qui ont besoin d'aide jour et nuit. Le taux bas est destiné aux personnes qui n'ont besoin d'aide que ponctuellement.
L'AA n'est servie qu'à partir du sixième mois suivant l'apparition des besoins (sauf diagnostic de décès à brève échéance). Elle n'est pas servie en établissement (elle est suspendue à partir de la cinquième semaine passée en maison de retraite).
2. Une aide sociale gérée par les Councils et soumise à des conditions de ressources et de patrimoine drastiques
Les collectivités locales ( Councils ) organisent une participation aux frais liés à la prise en charge de la dépendance soit à domicile, soit en maison de retraite, en fonction de la situation de la personne requérante.
L'évaluation menée par les équipes médico-sociales des Councils est plus poussée que celle effectuée par le ministère du travail et des retraites, et tient compte de la situation financière du requérant.
Le niveau de dépendance est évalué globalement sans qu'intervienne obligatoirement un médecin. Bien qu'il n'y ait pas de grille nationale du type AGGIR, il existe des guides d'évaluation élaborés 25 ( * ) par le DWP afin aider les évaluateurs dans leur démarche. Ces guides décrivent les maladies liées à la vieillesse, leur traitement et leurs effets sur la vie quotidienne.
L'évaluation menée par les services sociaux des collectivités locales est appelée « community care assessment ». La procédure implique généralement plus d'une personne (travailleurs sociaux, des physiothérapeutes, ergothérapeutes...). Il est parfois également nécessaire pour le demandeur de remplir un questionnaire, mais cela dépend des collectivités locales. Dans tous les cas l'évaluation doit tenir compte :
- des souhaits de la personne ;
- des difficultés physiques rencontrées (par exemple pour marcher ou monter des escaliers) ;
- des besoins en termes d'aides ménagères et des soins médicaux ;
- l'entourage de la personne, famille, amis, qui peuvent et souhaitent s'impliquer dans l'aide quotidienne ;
- des besoins exprimés par ces aidants.
Une fois que cette évaluation a été menée, la direction du service social de la collectivité locale décide (ou non) d'attribuer des aides pour prendre en charge une partie ou l'intégralité des frais liés à la dépendance. En cas de réponse positive un Care Plan est transmis à la personne lequel détaille :
- les services qui seront pourvus, par qui, quand et comment ;
- une personne référente à contacter en cas de problème ;
- des informations pour demander, en cas de changement de circonstances, une réévaluation des besoins.
Les conditions de ressources sont actuellement très strictes et les aides limitées aux personnes à très faibles ressources.
Il existe une directive nationale sur le financement de l' aide à domicile , mais elle ne constitue qu'une recommandation. Les aides varient donc fortement d'une collectivité à l'autre, chacune fixant ses propres conditions d'attribution (puisqu'elles financent les aides sur leur propre budget).
Par exemple certaines collectivités appliquent une participation forfaitaire pour les plateaux repas livrés à domicile, d'autres établissent le prix de leurs prestations en fonction des revenus et des biens de la personne.
Les critères d'évaluation retenus par les collectivités locales pour venir en aide à domicile aux personnes âgées dépendantes se sont significativement durcis ces dernières années, suite à des restrictions budgétaires dans leur financement (comme en France, celui-ci s'effectue principalement par dotations en provenance du budget de l'Etat par l'intermédiaire d'un mécanisme de type DGF).
Le rationnement a notamment touché les personnes faiblement dépendantes, et a donc réduit la proportion de personnes bénéficiant d'une aide à domicile. Seulement 359 200 personnes ont reçu des soins à domicile par l'intermédiaire de leur collectivité locale en 2006, contre 500 000 en 1992, et ce alors que le nombre de personnes âgées s'est accru.
En ce qui concerne l' hébergement en institution , si les revenus de la personne, plus ses économies et la valeur de son domicile (sauf si son partenaire continue d'y vivre) dépassent 20 500 £ (environ 30 000 €), elle n'a droit à aucune aide. L'aide sociale ne se déclenche qu'une fois la personne a consommé son patrimoine jusqu'à cette limite - ce qui signifie en pratique qu'elle doit vendre sa maison en vue de financer ses soins par le produit de la vente avant de pouvoir être prise en charge par la collectivité.
Pour les personnes dont le patrimoine est compris entre 13 000 et 20 500 £, le montant de l'aide correspond à la différence entre le prix pratiqué par l'établissement et les revenus de la personne âgée (pension, allocation...) plus 1 £ de participation pour chaque tranche de 250 £ dans la fourchette du patrimoine.
Tous les revenus de la personne servent donc à financer les coûts de l'hébergement en institution, à l'exception d'une somme forfaitaire de 20.45 £ (30 €) par semaine qui leur est "sauvegardée" pour leurs dépenses personnelles.
Fiche n° 4 : Analyses et recommandations du rapport Wanless (août 2006) en matière de financement de la dépendance en Angleterre26 ( * ) |
Bien que le Gouvernement britannique ait déjà arrêté sa stratégie de prise en charge de la dépendance dans un livre blanc publié en janvier 2006, il existe un certain hiatus entre les (fortes) ambitions affichées et les moyens (non décrits) à mobiliser pour les atteindre.
Il a donc été demandé à Derek Wanless, qui avait déjà effectué un travail similaire pour le plan de financement 2002-2008 du National Health Service, (NHS) de répondre à la question suivante : « Quel sera le coût de la prise en charge de la dépendance en Angleterre dans 20 ans et quelles dispositions financières doivent être prises pour y faire face ? ».
Son rapport, Securing good care for older people, Taking a long-term view , a été remis en août 2006 et rédigé dans le cadre d'un groupe de travail s'appuyant sur l'expertise du King's Fund. Il réalise des projections sur l'évolution du nombre de personnes dépendantes et des coûts de leur prise en charge (1) et discute d'options de réforme du financement des services d'assistance compte tenu de ces projections, puis présente des propositions corollaires (2) .
1. Projection du nombre de personnes âgées dépendantes et des dépenses publiques en matière de dépendance
1.1. Scénarios de projection démographique
Le nombre d'anglais de plus de 65 ans qui n'arrivent pas à exercer au moins une des quatre activités de la vie quotidienne 27 ( * ) était de 868 000 en 2005 28 ( * ) , soit 1,8 % de la population de l'Angleterre. Ceci constitue un ordre de grandeur à peu près similaire à celui des bénéficiaires de l'APA en France. Par ailleurs, 1,2 M d'Anglais de plus de 65 ans ont eu recours en 2005 à des services d'assistance ( care services ) financés et organisés par les Councils . Cela représente 2,4 % de la population anglaise.
Alors que la population anglaise va croître de 10 % dans les 20 prochaines années, la population des personnes de plus de 85 ans va augmenter de 65 % 29 ( * ) .
Le rapport insiste sur les déterminants sanitaires de la dépendance des personnes âgées. Il réalise notamment une importante revue de littérature sur le sujet et aboutit aux résultats suivants par pathologies 30 ( * ) .
|
Affection |
Augmente
|
Augmente
|
|
Apoplexie |
Oui |
Oui |
|
Pathologies vasculaires périphériques |
Non |
Non |
|
Pathologies coronariennes |
Oui |
Oui |
|
Hypertension (si traitée) |
Non |
Non |
|
Arthrite |
Oui |
Non |
|
Diabètes (si traités) |
Non |
Oui |
|
Obstructions chroniques des voies respiratoires |
Oui |
Oui |
|
Maladie de Parkinson |
Oui |
Oui |
|
Problèmes d'audition |
Non |
Non |
|
Problèmes de vue |
Oui |
Non |
|
Déficiences cognitives moyennes |
Oui |
Oui |
|
Déficiences cognitives importantes |
Oui |
Oui |
Ces résultats conduisent le rapport à fonder ses scénarios démographiques sur des études approfondies de quatre groupes de pathologies :
- les accidents vasculaires cérébraux : sur le long terme, le rapport mise sur une poursuite de la réduction de la prévalence des pathologies cérébrovasculaires et de la mortalité qui y est associée, mais rien n'indique que cette double évolution aura un impact favorable sur la dépendance ; il fait néanmoins cette hypothèse d'une évolution favorable en supposant un plus fort contrôle du risque d'hypertension artérielle dans les prochaines années et le développement de traitements préventifs efficaces (statines, anticoagulants oraux, aspirine...) ;
- les pathologies coronariennes : le rapport mise sur une réduction de l'incidence de ces pathologies liée au progrès des traitements endovasculaires et chirurgicaux pour le traitement des syndromes aigus ;
- les pathologies rhumatismales : le rapport fait état de la faiblesse des données disponibles pour anticiper l'évolution de ce groupe de pathologies ; la croissance du niveau d'obésité pourrait avoir un impact défavorable sur leur incidence ; les certitudes scientifiques sont faibles concernant l'efficacité de leurs traitements, mais le rapport fait le pari de progrès importants vers un diagnostic plus précoce du risque, permettant de meilleure protection du cartilage et réduisant ainsi la dépendance associée à ces pathologies ;
- les démences : pour ce groupe de pathologies, l'incertitude des projections semble la plus forte dans la mesure où les facteurs de risque cérébrovasculaires, les mieux établis notamment sur la maladie d'Alzheimer, ont encore un faible pouvoir explicatif ; en outre, l'efficacité des traitements de ces pathologies dans la prévention de la dépendance ne semble pas établie.
Le rapport souligne ainsi à la fois la tendance positive de l'évolution des déterminants sanitaires de la dépendance (à l'exception sans doute des démences) et les incertitudes existantes sur ces évolutions. Plus encore, il conduit à ne pas considérer de façon déterministe ces évolutions et met en évidence les marges d'action des pouvoirs publics pour développer la prévention primaire ou secondaire de la dépendance des personnes âgées.
A partir de ces études, le rapport dresse trois scénarios épidémiologiques d'ici 2026 :
- un scénario de dégradation des déterminants sanitaires : le nombre de personnes dépendantes atteindrait alors 1,5 M de personnes en 2025, soit une progression de 73 % ;
- un scénario à situation sanitaire inchangée : le nombre de personnes dépendantes atteindrait alors 1,45 M de personnes en 2025, soit une progression de 66 % ;
- un scénario d'amélioration de la situation sanitaire (considéré comme le plus plausible) : le nombre de personnes dépendantes atteindrait alors 1,36 M de personnes en 2025, soit une progression de 57 %.
La marge d'incertitude induite par les déterminants sanitaires de la dépendance est assez réduite (16 points de différence) au regard de l'effet relativement certain de l'arrivée aux grands âges des générations du baby boom.
1.2. Le besoin d'ajustement des services à l'évolution du profil de la dépendance
Le rapport insiste sur un effet rarement souligné dans le contexte français : la croissance du nombre de personnes dépendantes en Angleterre devrait aller de pair avec une croissance relative de la part des dépendants lourds par rapport aux dépendants légers.
A cet égard, l'évolution de l'utilisation de services d'assistance ne doit pas être vue comme une fonction linéaire de l'évolution du nombre des personnes dépendantes. Elle dépend du type de dépendance.
Une étude réalisée par l'université du Kent et de la London School of Economics sur les besoins relatifs des personnes âgées dépendantes selon leur situation 31 ( * ) , aboutit notamment à l'évaluation suivante des services de base, en nombre d'heures, qui doivent être fournis aux personnes dépendantes, selon leur état :
Tableau des besoins d'heures de service par niveau de dépendance
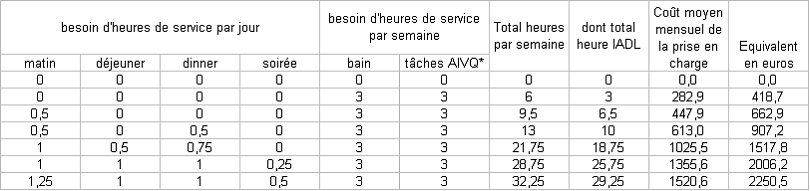
* AIVQ : Activité Instrumentale de la Vie Quotidienne : l'aspect "instrumental" fait référence à des activités quotidiennes essentiellement gouvernées par des fonctions cognitives, telles que faire des achats, utiliser des transports en commun, cuisiner, faire son ménage ou sa lessive, utiliser le téléphone, prendre des médicaments, gérer son budget...
Le coût moyen d'une heure de services à domicile était en 2002/2003 de 11,5 £ (17,25 euros).
Source : rapport Wanless (p 185), calcul de l'auteur pour les deux dernières colonnes
Par rapport à ces cibles, la réalité des prises en charge en Angleterre semble très nettement insuffisante, notamment pour les personnes moyennement dépendantes. Cette carence n'est que pour partie compensée par l'aide informelle. Les personnes isolées la subissent fortement.
Une autre limite des prises en charge actuelles en Angleterre est la faiblesse des services de supervision pour la population des personnes âgées ayant des déficiences cognitives sévères. Une étude réalisée en 2005 montre que seules 15 % des personnes accueillies en établissement en Angleterre n'avait pas de déficience cognitive ; 75 % des personnes avaient des déficiences moyennes ou sévères appelant une supervision régulière.
1.3. Les déterminants complexes de la croissance de la demande de services
La demande de services est liée à la démographie de la dépendance et son profil, mais pas seulement. Elle répond de façon plus complexe à l'évolution combinée de trois facteurs :
- l'état sanitaire des personnes ;
- les circonstances du logement ;
- la situation des aidants familiaux ou informels.
Plus encore, la demande de services doit être considérée comme une construction sociale mettant en jeu les aspirations des personnes âgées et leur projet de vie.
Rien n'indique à cet égard que les préférences des « baby-boomers » seront identiques à celles de la génération de leurs parents. Le rapport table notamment sur la croissance des attentes de cette génération en termes de maintien à domicile : 4/5 des ménages britanniques de plus de 65 ans privilégient la prise en charge à domicile sur celle en établissement, et cette proportion devrait se renforcer.
Ces paramètres ne sont pas les seuls déterminants de la demande sous-jacente de services d'assistance, qui dépend des interactions entre offre et demande de services.
En particulier, le rapport montre que la demande est relativement peu sensible à l'évolution des prix restant à la charge de l'individu, sauf pour les personnes faiblement dépendantes ayant de faibles revenus. La probabilité de réalisation du service est fortement réduite pour ce groupe de personnes au fur et à mesure que le ticket restant à charge de la personne augmente.
1.4. Scénarii sur la croissance des coûts
Au total, pour évaluer la tendance de la demande de services, le rapport s'appuie sur une approche, non pas par les besoins qui sont par nature difficiles à quantifier, mais par les résultats attendus ( outcomes ) des services. A cet égard, il distingue la gradation suivante des résultats des services d'assistance :
- un niveau de base est constitué par la réponse à des besoins primaires de la personne : être propre, vivre dans un environnement confortable, avoir une alimentation en quantité suffisante ;
- un niveau intermédiaire est de permettre à la personne de se sentir en sécurité et protégée contre un niveau de risque « raisonnable », en incluant les risques que l'usager est susceptible de générer lui-même ou qui sont liés aux conditions de la délivrance de services ;
- un niveau supérieur est de permettre à la personne profiter de la vie, d'avoir une activité sociale, de favoriser son estime de soi et son sens du bien-être ;
- un niveau optimal consisterait à alléger le stress des aidants naturels et leur permettre, autant que possible, de conduire une vie normale.
Ces quatre niveaux sont examinés à partir des cotations réalisées par le service d'inspection des soins en 2004, qui distingue 38 indicateurs de qualité de service au sein des ensembles conceptuels suivants : soins sanitaires, respect de la vie privée et de la dignité de la personne, développement des activités sociales, relations avec l'extérieur, autonomie et libre choix, repas, protections, propreté du local, aides techniques, hygiène et lutte contre les infections... Ces éléments sont rapportés au prix pratiqués par les services.
Le rapport montre que les établissements qui ont un niveau de service supérieur aux normes nationales pour chacun des indicateurs pratiquent un prix moyen supérieur de 25 % à celui des établissements qui n'atteignent les indicateurs souhaités pour aucun des paramètres pris en compte. La qualité se paie, y compris quand il s'agit de fournir des services de base.
Le rapport projette alors les évolutions qui peuvent permettre aux services d'assistance anglais d'atteindre partout les normes nationales et tente sur cette base de faire des hypothèses d'évolution de la productivité du système de prise en charge. Trois scénarios sont distingués :
- un scénario s'appuyant sur le niveau de services déjà existant (current service model) : le niveau moyen de services fournit aux personnes âgées n'évolue pas, et le principal déterminant de l'évolution des dépendances est la démographie. Ce scénario aboutit à une progression de la part des services d'assistance dans la richesse nationale de 0,4 point d'ici 2026 (la part de la dépense pour les services dans le PIB passant de 1,1 % PIB en 2002 à 1,5 % du PIB en 2026 32 ( * ) ) ;
- un scénario de mise à niveau des services pour couvrir les besoins « essentiels » de la personne (core business) : le développement des services d'assistance doit permettre de garantir parfaitement les besoins primaires (trois premiers besoins de la typologie) de la personne ; ce scénario aboutit à une progression de la part des services d'assistance dans la richesse nationale de 0,7 point d'ici 2026 (la part de la dépense pour les services dans le PIB passant de 1,3 % PIB en 2002 à 2 % du PIB en 2027 33 ( * ) ).
- un scénario ajoutant au scénario précédent des services de « bien être » pour les aidants (prise en charge de répit, accueils de jours...) : ce scénario aboutit lui aussi à une progression de la part des services d'assistance dans la richesse nationale de 0,6 point d'ici 2026 (la part de la dépense pour les services dans le PIB passant de 1,4 % PIB en 2002 34 ( * ) à 2 % du PIB en 2027 35 ( * ) ).
Ces projections montrent ainsi que le scénario de soutien aux aidants pourrait ne pas être plus coûteux qu'un scénario intermédiaire. Une autre conclusion du rapport est que les services particuliers pour les personnes isolées doivent être soutenus non seulement parce qu'ils sont nécessaires mais aussi parce qu'ils présentent un bon retour sur investissement.
2. Le financement de la dépendance
2.1. Le partage actuel des financements
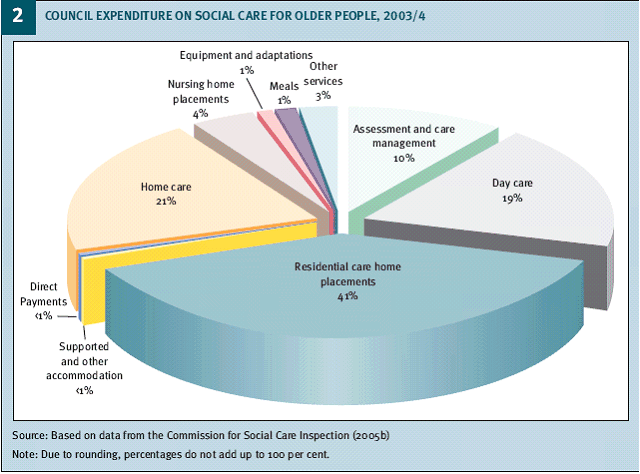
Les dépenses des collectivités locales pour les services d'assistance aux personnes dépendantes ont représenté 6,4 Md£ (soit 9,4 Md€) en 2004/2005. Cet ensemble représente 80 % des services financés, 20 % étant laissés à la charge des ménages. Il se décompose de la façon suivante :
|
Services |
Dépenses globales nettes des tickets
(en M£) |
% |
|
Placement en établissement (residential care home) |
2 150 |
33,7 |
|
Placement en établissement médicalisé (nursing home) |
990 |
15,5 |
|
Autre services résidentiels |
20 |
Inf à 1 |
|
Soins à domicile (home care) |
1 510 |
23,6 |
|
Evaluation des personnes et care management |
860 |
13,5 |
|
Accueils de jour (day care) |
300 |
4,7 |
|
Autres services pour personnes âgées |
230 |
3,6 |
|
Aides techniques et adaptations (equipement and adaptations) |
80 |
1,3 |
|
Repas |
50 |
Inf à 1 |
|
Soutien aux personnes |
170 |
2,7 |
|
Total |
6 390 |
100 |
En plus de ces dépenses, 3,7 Mds £ (5,5 Mds euros) sont attribués par le gouvernement aux ménages sous forme de prestations universelles et non soumises à imposition :
- l'attendance allowance (3 Md£) : versée sans condition de ressource aux personnes de plus de 65 ans qui sont reconnues comme dépendantes et ne bénéficient pas de l'aide des Councils pour un accueil en établissement 36 ( * ) , c'est-à-dire qui ont bénéficié des services d'assistance pendant une période de six mois 37 ( * ) (1,14 M de personnes en Angleterre en 2005). La prestation est construite autour de deux barèmes : une aide de 60,6 £ par semaine est versée aux personnes qui sont aidées nuit et jour ; une aide de 40,55 £ par semaine est versée aux personnes qui ne sont aidées que la nuit ou le jour ;
- la disability living allowance (0,7 Md £ 38 ( * ) ) : normalement versée avant 65 ans aux personnes handicapées, elle continue à être versée après que les bénéficiaires ont franchi la barrière d'âge 39 ( * ) .
Le NHS consacre 3 Md £ (4,5 Md €) au financement des soins de longue durée pour les personnes dépendantes. Il s'agit notamment :
- de services infirmiers à domicile ou en établissement ;
- des soins hospitaliers de longue durée (continuiting care).
Cet effort budgétaire est toutefois délicat à évaluer. Le partage entre les soins hospitaliers de longue durée (20 000 lits en 2004) et les services d'assistance est un des points les plus controversés du système de prise en charge, dans la mesure où l'accès aux soins de longue durée n'est pas assujetti à conditions de ressources, contrairement aux services d'assistance.
Enfin, le rapport estime à 3,86 Md £ (5,7 Md €) le reste à charge global des ménages en établissement ou à domicile. Ce reste à charge inclut :
- les frais dans les établissements privés lorsqu'ils sont sans lien avec les Councils (1,9 Md € pour 290 000 personnes) ;
- les frais engagés à domicile lorsqu'ils sont sans lien avec les Councils (0,42 Md €) ;
- le ticket modérateur des établissements et soins à domicile financés par les Councils (1,54 Md €, qui se décomposent en 1,38 Md € en établissement 40 ( * ) et 0,16 Md € à domicile).
La prise en charge de la dépendance en Angleterre est donc largement solvabilisée. Toutefois, cette réalité comptable n'est pas antinomique avec un fort ciblage de l'aide attribuée, laquelle est à 75 % sous condition de ressources, ou plus exactement de patrimoine.
Cette caractéristique du système anglais reflète en effet la problématique de la pauvreté des retraités dans ce pays (un tiers de retraités ont des revenus inférieurs au seuil de pauvreté). Si une personne a un patrimoine dépassant 20 500 £ (30 500 €) en 2005 elle doit prendre en charge l'intégralité des coûts des prises en charge en établissement (sauf certains soins infirmiers).
Si son patrimoine est inférieur au seuil, un ticket modérateur ( charge ) laissé à sa charge est fonction du montant de ce patrimoine et du revenu de la personne. Le mode de calcul de ce ticket est de la responsabilité des conseils locaux, et varie donc dans des proportions importantes.
L'évaluation du patrimoine inclut les valeurs mobilières, l'épargne et la valeur du logement sauf si une personne continue à vivre dans ce logement. La valeur du logement n'est pas prise en compte pendant les 12 premières semaines de prise en charge.
Par ailleurs, les Councils peuvent proposer à l'intéressé un système d'avance avec récupération au moment de la vente de la maison ( deferred payments arrangement ).
Les critiques suivantes sont adressées au système de financement de la dépendance par le rapport Wanless :
- il est mal connu et complexe, ce qui joue en défaveur de la nécessité de responsabiliser les ménages, qui continueront de supporter une part significative du coût de la dépendance (le rapport démontre que le niveau d'épargne des ménages est insuffisant au regard de leurs besoins futurs) ;
- il ne permet pas un exercice effectif des droits (compte tenu de la complexité du système de seuil de patrimoine, le rapport montre que 6 % des personnes accueillies en établissement financent elles mêmes leur établissement alors qu'elles sont normalement éligibles à des aides publiques) ;
- il provoque des ruptures ou des incohérences avec les prises en charge sanitaires ;
- les niveaux de ticket modérateur sont très variables selon les Councils, ce qui est source d'inégalités en fonction du lieu de vie sur le territoire ;
- le système de seuil de patrimoine pénalise l'épargne et l'accumulation de patrimoine, dans la mesure où il constitue une "trappe à assistance" ;
- il est pervers, car il conduit les Councils à privilégier les prises en charge en établissement (alors même qu'elles sont deux fois plus chères qu'un maintien à domicile) car elles peuvent être financées par le produit de la vente de la résidence principale de l'intéressé, au contraire des prestations à domicile.
2.2. Revue des systèmes de financement possibles
Le rapport dresse une revue des systèmes de financement possibles des services d'assistance aux personnes âgées dépendantes. Ce travail aboutit à la conclusion que l'Angleterre doit profondément réformer son système de financement de la dépendance pour faire face aux enjeux nouveaux. Les options en présence sont :
- La suppression des conditions de ressources des services d'assistance aux personnes dépendantes : ce système permettrait une meilleure mutualisation du risque qu'aujourd'hui et viserait à prendre en charge les dépenses excessives supportées par un petit nombre de ménages. Dans ce type de modèle, les ménages demeurent redevables des frais d'hébergement en institution, mais les services sont gratuits ou soumis à un faible copaiement (comme en Ecosse). Il existe deux options de prise en charge : le financement d'un panier de services ou via un budget (comme pour l'APA). Un plafond par personne des services financés est généralement prévu.
L'effet antiredistributif de ce scénario est souligné par les auteurs (le surcoût étant essentiellement affecté à la couverture des ménages disposant d'un patrimoine). D'autre part, il existe un risque important que l'amélioration de la solvabilisation ne se traduise pas par une amélioration de l'accès aux services, mais par la hausse de leur coût, en raison de la faiblesse de l'offre disponible au regard des besoins constatés.
Au demeurant, cette approche est catégoriquement rejetée par le gouvernement britannique depuis 1997 en raison du surcoût (estimé à 1,7 Md £ (2,5 Md €) en 2007 et à 3,2 Md £ (4,7 Md €) en 2026) qu'elle impliquerait par rapport au système actuel.
- La réforme des conditions de ressources : il pourrait s'agir notamment de modifier les seuils de patrimoine, et d'encadrer au niveau national l'amplitude des tickets modérateurs décidés par les Councils .
- Un système de partenariat : il s'agirait de remplacer le système de conditions de ressources par des « arrangements partenariaux ». Ceux-ci viseraient à supprimer l'effet désincitatif sur l'épargne du système actuel. Toute personne reconnue dépendante aurait droit à un minimum d'aide financé par la collectivité. En plus de ce minimum, chaque personne pourrait recevoir des chèques pour partie pré-financés par l'Etat dans la limite d'un plafond déterminé en fonction des besoins de la personne. Ces chèques ne pourraient financer que des services qui auraient reçu un d'agrément, éventuellement dans le cadre d'un parcours de soins prédéfini. Ce système pourrait avoir un effet anti-redistributif en avantageant ceux qui paient des services chers, mais des interventions publiques sur le marché des services d'assistance sont possibles pour maîtriser les prix. Toutefois, le rapport souligne la difficulté que ce scénario poserait en termes de détermination d'un niveau de service universel garanti.
- Un système de responsabilité limitée : ce type de scénario consisterait à introduire des mécanismes de franchise dans le financement des services d'assistance. Le soutien des ménages par la collectivité ne serait acquis qu'au delà d'un certain temps ou d'un certain seuil de dépenses. Par exemple, il pourrait s'agir de compléter le système actuel sous condition de ressources en prévoyant une prise en charge intégrale au delà d'un délai de trois ans en situation de dépendance 41 ( * ) . Ce système aurait l'intérêt de fournir une sécurité supplémentaire pour les personnes âgées dépendantes contre la dégradation de leur patrimoine et serait relativement redistributif.
- Les systèmes de soutien public à l'épargne : un premier scénario de ce type consisterait à lier l'effort d'épargne à celui existant pour le financement de la retraite (il s'agirait ainsi d'étendre à la dépendance les avantages fiscaux donné aux plans d'épargne retraite 42 ( * ) ) ; une autre piste serait de conditionner la défiscalisation des rentes issues de plan d'épargne retraite au financement par ces plans d'une cotisation à une assurance dépendance.
- Les systèmes de soutien à l'assurance dépendance privée : il pourrait notamment s'agir de définir des arrangements entre le système actuel et l'assurance privée afin de permettre à celle-ci de se développer 43 ( * ) .
Les modalités de ces scénarios sont distinguées dans le tableau situé en annexe.
Le rapport teste ces différents systèmes de financement au regard de plusieurs critères d'équité, d'efficience économique et sanitaire, de libre choix, de soutenabilité budgétaire et de capacité à évoluer, compte tenu de l'incertitude existante sur les simulations de coûts réalisées. Il aboutit aux recommandations suivantes :
2.3. Recommandations
2.3.1. En ce qui concerne le système de financement
L'augmentation des financements nécessaires à la prise en charge de la dépendance n'est possible que si elle est associée à une réorganisation des services et une réforme du financement garantissant davantage d'équité et d'efficience ( value for money ).
Le système doit être rendu plus universel par un assouplissement des critères d'éligibilité aux services d'assistance.
Le rapport recommande de privilégier un système de financement de type partenarial, mais reconnaît la nécessité de discussions approfondies sur ses mécanismes et sur ses effets potentiels quant à la redistribution des richesses nationales.
Le redéploiement des crédits alloués à l' attendance allowance au profit des budgets des Councils est proposé. Le redéploiement d'autres aides sous conditions de ressources versées aux personnes âgées, comme par exemple la prime de chauffage d'hiver ( Fuel Allowance ), est également préconisé.
La liberté des collectivités locales dans la détermination des barèmes de prise en charge doit être mieux encadrée pour limiter les inégalités territoriales d'accès aux services.
Le rôle prospectif de l'assurance privée semble relativement limité si on le conçoit de façon indépendante des mécanismes de financement publics, mais des arrangements publics-privés doivent être envisagés au niveau de chaque Council .
2.3.2. En ce qui concerne l'organisation des services
Le rapport considère que le développement des services de soins spécifiques aux démences constitue une priorité, ainsi que la formation des aidants (formels et informels) sur ce sujet. Le niveau de dépense autorisé pour la prise en charge à domicile des personnes moyennement dépendante doit être substantiellement augmenté.
L'assistance à domicile doit être mieux intégrée aux services de rénovation des logements, notamment pour les personnes atteintes de déficiences cognitives importantes. Pour cela, la prise en charge des dépenses de logement doit être clairement identifiée.
Le financement de mesures de soutien aux aidants naturels doit être considéré comme prioritaire, notamment pour les conjoints (par exemple, développement des accueils de jour). Les initiatives visant à compenser l'isolement des personnes âgées dépendantes semblent également générer un bon retour sur investissement ( value for money ), et doivent donc être financées en priorité.
Une meilleure solvabilisation des petits services d'assistance pour les personnes peu dépendantes doit être recherchée dans la mesure où ces services peuvent avoir des effets préventifs sur la dépendance ;
Les possibilités de mutualisation de budget entre le NHS et les conseils locaux doivent être encore développées et soumises à des évaluations rigoureuses ;
Pour permettre le développement de nombreux services qui se situent à mi-chemin des politiques d'assistance, de soin et du logement (télésoins, habitats intégrés...), des modes de financement intégrés doivent être imaginés.
*
Pour l'instant, aucune suite n'a été donnée à ce rapport, qualifié "d'apport constructif au débat" par le Gouvernement.
Celui-ci est en effet confronté à une certaine perte de pilotabilité budgétaire imputable à la rigidification des nombreuses dépenses qu'il a engagé depuis 1997, ainsi qu'au dérapage du taux de prélèvement obligatoire (augmenté de près de 4 points en 10 ans).
Il semble donc décidé à soigneusement laisser de côté la question de la dépendance (les améliorations étant nécessairement très coûteuses), quels que soit les besoins en la matière, dans la mesure où le débat public se focalise sur d'autres questions (santé, éducation, pauvreté infantile) jugées prioritaires par les électeurs Britanniques.
Fiche n° 5 : Les outils privés mobilisables en vue du financement de la dépendance |
L'émergence de produits d'assurance dépendance ( long-term care insurance, LTCI ) a immédiatement suivi l'adoption du Community Care Act de 1990.
Cette loi stabilisait la répartition des compétences entre l'Etat (NHS) et les collectivités locales en donnant à ces dernières la responsabilité de la planification et du financement de l'offre de services.
Auparavant, une large partie des coûts était de facto supportée par le NHS, lequel est financé par l'impôt et totalement gratuit pour l'usager. La clarification des responsabilités conduisait donc aussi à clarifier les financements.
Or, l'affirmation du caractère d'aide sociale assujettie à conditions de ressources et de patrimoine des prestations de prise en charge de la dépendance créait les conditions d'un accroissement progressif des restes à charge pour les ménages au-dessus des seuils, et donc la nécessité - théorique - de s'en prémunir en s'assurant.
Les années 1990 ont donc connu un foisonnement d'expériences de commercialisation de produits - qui se sont toutes terminées sur un constat d'échec.
1. Caractéristiques des différents produits commercialisés à ce jour
1.1. Plans d'assurance pré-financés (pre-paid long term care insurance)
Le principe des plans pré-financés consiste à ce que l'assuré paye des primes périodiques (par exemple mensuelles) ou une prime unique dans un contrat qui garantit le versement d'une rente d'un montant annuel prédéfini à compter de la survenance du risque de dépendance et pendant toute la durée pendant laquelle l'assuré a besoin d'une assistance (c'est-à-dire en général jusqu'à son décès).
L'indexation de cette rente sur l'inflation est optionnelle. Le montant des primes est donc déterminé par le montant de la rente figurant au contrat, et non par le coût réel de l'assistance nécessaire. L'assuré doit financer lui-même l'éventuel différentiel entre la rente servie et le coût des soins qu'il consomme.
L'état de santé de l'assuré est pris en considération pour déterminer le niveau des primes (puisque celui-ci influe évidemment sur la probabilité de réalisation du risque), mais l'assureur se réserve généralement le droit de réviser les primes selon une périodicité prédéfinie (tous les 5 ans, par exemple) ou à un âge donné du souscripteur (par exemple à 70 ans).
L'assuré peut choisir le type de soins financés par la rente, et ceux-ci peuvent être modifiés en cours d'exécution du contrat, au regard de l'évolution du niveau de dépendance.
Les conditions de versement de la rente sont variables, mais celle-ci n'est généralement liquidée que lorsqu'il devient impossible pour l'assuré d'effectuer de manière autonome trois activités de la vie quotidienne ou lorsqu'il bascule dans la démence.
Il n'y a généralement pas de remboursement des primes en cas de résiliation du contrat ou de décès.
En 2004, on dénombrait l'existence d'environ 19 000 contrats à primes périodiques et d'environ 10 000 contrats à prime unique, soit moins de 30 000 contrats au total. 60 % des souscripteurs étaient des femmes. Seulement 17 % des contrats à primes périodiques et 5 % des contrats à prime unique étaient souscrits par des personnes ayant moins de 60 ans.
Les ventes annuelles de ce type de produits se sont totalement effondrées depuis leur pic de 1996 (environ 2000 nouveaux contrats en 2003, contre plus de 8 000 en 1996). Le montant total des primes périodiques versées en 2003 était de l'ordre de 30 M €, auquel il faut ajouter 20 M € au titre des primes uniques. La valeur moyenne du contrat était de l'ordre de 23 000 €. Les rentes servies représentaient environ 14 M €.
Mais la plupart des assureurs se sont aujourd'hui retirés du marché, et il n'existe plus qu'une seule compagnie proposant ce produit (Partnership Assurance).
Les tableaux ci-dessous présentent le choix d'options offertes par l'assureur (on peut choisir l'indexation ou non, et la durée de la période de carence).
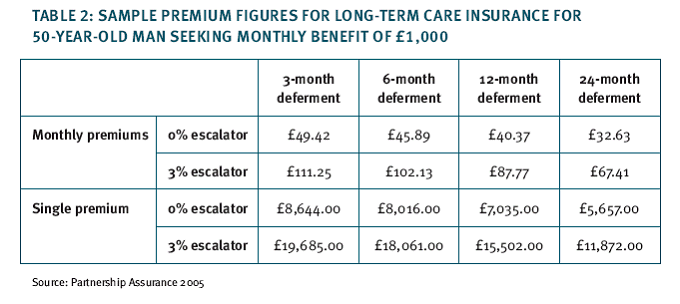
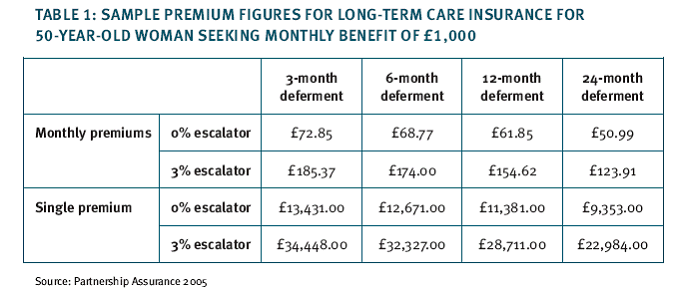
Comme on le constate, les coûts de cette formule sont prohibitifs. Naturellement, les primes demandées sont plus élevées pour les femmes, dont la longévité est plus importante que celle des hommes - et donc le risque de dépendance plus certain. Par ailleurs, le montant des primes augmente fortement avec l'âge, dans la mesure où plus l'individu est âgé, plus le risque est certain.
La possibilité offerte à l'assureur de réviser les primes a constitué la cause majeure de l'échec de cette formule auprès du public, même si quelques assureurs proposaient des plans à cotisations fixes (mais seulement pour les clients de plus de 75 ans). L'absence de données suffisamment robustes sur le risque avait en effet amené la plupart des assureurs à se prémunir en limitant la non-révision des primes à une période de 5 ans suivant la souscription du contrat.
Le flux de souscriptions s'est donc rapidement tari, et face à l'impossibilité corollaire de disperser le risque sur une population d'assurés suffisante, les assureurs ont purement et simplement cessé la commercialisation de leurs produits.
1.2. Les plans adossés à un investissement financier (investment-based bonds)
Ce type de plans est conçu pour permettre à l'assuré ou à ses héritiers de conserver le bénéfice des sommes placées dans le contrat en cas de non-réalisation du risque de dépendance.
Concrètement, le souscripteur verse une prime unique dans un produit financier (généralement de nature obligataire). Des primes abondant un plan pré-financé sont prélevées chaque mois sur ce capital, dont le résiduel continue à fructifier. Si le risque de dépendance ne se réalise pas, le capital résiduel est restitué à l'intéressé ou à ses héritiers.
Il y a plusieurs manières de structurer ce type de produits, mais les différences les plus notables portent sur les versements de prestations :
- certains plans font en sorte que l'assurance paye les soins dès la survenance du risque, l'actif résiduel n'étant mobilisé qu'en seconde ligne ;
- d'autres mobilisent au contraire l'actif du fonds dès la survenance du risque, l'assurance n'ayant vocation à acquitter les charges qu'à compter de la consommation totale de l'actif.
Dans le premier cas, l'assuré ou ses héritiers peuvent conserver l'éventuel reliquat. Dans le second cas, l'assuré a la certitude que ses besoins seront bien financés jusqu'à leur terme, mais il ne pourra en aucun cas récupérer un solde si le risque se réalise. Les primes d'assurances demandées pour ce second type de plan sont logiquement moins élevées.
Fin 2004, 11 000 plans de ce type avaient été souscrits, à 68 % par des femmes, et à 24 % par des personnes ayant moins de 60 ans. Mais pour cette année-là, seulement 50 nouveaux plans ont été vendus, à comparer avec les 1 600 contrats vendus en 2000.
Ces plans mis sur le marché à partir de la seconde moitié des années 1990 ont été, pour certains, victimes de l'explosion de la bulle internet. Par exemple, le produit proposé par Scottish Amicable a été retiré de la vente en 2003, et ses souscripteurs se sont vus signifier qu'ils n'avaient le choix qu'entre verser des contributions additionnelles dans leur fonds ou accepter une révision à la baisse des garanties offertes, parce que le rendement de l'actif placé était plus faible qu'initialement espéré.
D'autres ont fortement déçu leurs souscripteurs du fait de la possibilité pour les assureurs de réviser les primes abondant le plan pré-financé. Par exemple, Axa a constaté une sinistralité plus importante qu'escompté : la part des cas de démence (35 % des sinistres) avait été sous-évaluée dans le total des risques. La survenance de la démence obligeant à une assistance permanente alors même que l'individu peut conserver un état physique satisfaisant pendant de longues années génère en effet des coûts considérables. Les assurés se sont donc vus proposer le choix entre l'augmentation des primes, la réduction des garanties ou l'abandon de l'indexation des rentes sur l'inflation. 20 % d'entre eux ont accepté l'augmentation des primes.
Aujourd'hui, plus aucune compagnie d'assurance britannique ne commercialise ce type de produit.
1.3. Les plans de financement de besoins immédiats
Cette formule consiste à acheter des annuités de rente en une seule fois, à partir de la survenance du risque. Les polices d'assurance garantissent le versement d'une rente viagère d'un montant prédéterminé, mobilisée en paiement du coût des soins à domicile ou en établissement. Là encore, le souscripteur doit payer la différence éventuelle entre le coût réel des services qu'il consomme et le montant de la rente servie. L'indexation de la rente sur l'inflation est optionnelle.
L'intérêt du mécanisme est que la rente n'est pas assujettie à l'impôt sur le revenu si elle est directement utilisée en paiement de services.
Au décès du souscripteur, il n'y a pas de restitution du reliquat éventuel du capital aux héritiers. Certains produits offrent toutefois la possibilité de souscrire une assurance additionnelle qui garantit la restitution du reliquat en cas de consommation partielle du capital, suite au décès prématuré de l'assuré. Il existe deux formules d'assurance additionnelle :
- la "période garantie", qui assure le versement des annuités pendant une durée définie (par exemple 3 ans) même si le décès est précoce ;
- la "protection du capital", qui restitue le reliquat du capital jusqu'à un pourcentage défini contractuellement en cas de décès précoce.
Cette formule est plutôt onéreuse, du fait de la réalisation effective du risque. On ne dénombre que quatre compagnies d'assurances commercialisant ce type de produit, et les primes demandées varient considérablement pour un même niveau de garanties. Le tableau ci-dessous présente les primes demandées par ces compagnies pour servir une annuité de 18 000 £ à une femme de 92 ans :
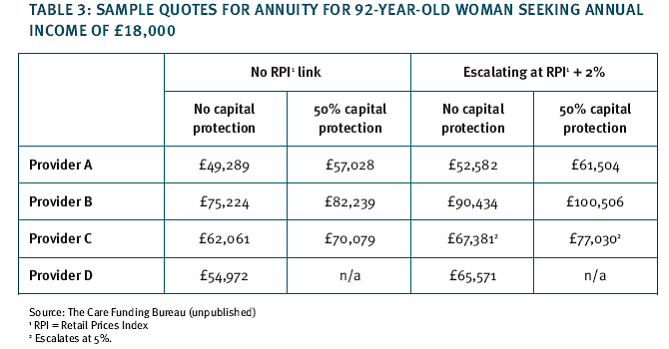
Cette formule est la seule forme d'assurance dépendance qui est en croissance, bien que celle-ci s'établisse sur des volumes très faibles. En effet, elle présente un caractère moins aléatoire à la fois pour les assurés et pour les assureurs (puisque le risque est survenu). De l'avis général, elle est donc appelée à se développer.
Fin 2004, on dénombrait 4 350 contrats. 82 % étaient souscrits par des femmes, et 88 % des polices concernaient des personnes de plus de 80 ans. En 2004, 1 730 produits ont été vendus, pour un montant de primes avoisinant les 150 M €, soit un coût moyen de l'annuité de l'ordre de 85 000 €.
2. Les causes de l'échec des formules d'assurance dépendance et les pistes envisagées pour redynamiser le marché.
2.1. Les causes de l'échec
Avec moins de 50 000 contrats commercialisés depuis le lancement des premiers produits - certes, plus tôt qu'ailleurs - on ne peut pas considérer que le marché britannique de l'assurance dépendance ait connu une très grande réussite.
Au-delà des obstacles "naturels" au développement de l'assurance dépendance qui sont communs à l'ensemble des pays (difficulté de calculer le risque, dérive de la longévité et des coûts, manque d'information des souscripteurs potentiels, sujet qui "fait peur", etc.) il existe des causes spécifiquement britanniques à cet échec.
Premièrement, le très faible niveau des retraites britanniques (550 € par mois pour la retraite d'Etat, à son maximum pour 44 ans de cotisations) induit la nécessité pour les individus de penser à épargner pour leur retraite avant de songer à acquérir une couverture contre le risque de dépendance. Il n'existe d'ailleurs aucune incitation fiscale à la souscription de produits d'assurance dépendance, alors que les versements sur des plans d'épargne retraite sont déductibles de l'impôt sur le revenu.
Deuxièmement, les conditions de ressources et de patrimoine du système social rendent en réalité peu attractive la prévoyance du risque de dépendance, puisque la constitution d'une épargne ad hoc interdira de facto la prise en charge publique. La même problématique de désincitation à l'épargne se constate d'ailleurs pour l'épargne retraite, puisque le minimum vieillesse britannique est paradoxalement deux fois plus élevé que le montant maximal de la retraite d'Etat.
Troisièmement, les produits d'assurance dépendance n'ont été soumis à régulation (de la Financial Services Authority ) qu'en octobre 2004. Auparavant, n'importe qui pouvait en vendre sans aucune exigence particulière en termes de conseil et d'impartialité. Des abus ( misselling ) ont donc eu lieu, affectant la réputation des produits et justifiant une défiance accrue du public à leur égard.
La carence d'intervention des pouvoirs publics britanniques est d'ailleurs difficilement compréhensible, dans la mesure où les souscripteurs potentiels de ces produits sont justement des personnes vulnérables dont les compétences financières ont des chances, vu leur âge, d'être plutôt lacunaires.
Quatrièmement, l'aide sociale est décentralisée aux Councils , et ceux-ci décident souverainement du niveau de participation demandé aux bénéficiaires. D'où des variations très importantes des restes à charge sur le territoire et dans le temps qui empêche les souscripteurs potentiels d'avoir une vision claire de leurs besoins.
Enfin, en l'absence d'un système commun d'évaluation de la dépendance entre la sphère publique et la sphère privée (il n'existe pas d'équivalent de la grille AGGIR, puisque l'évaluation des besoins est effectuée dans le cadre de l'aide sociale au niveau local), les souscripteurs potentiels sont dans l'incapacité de savoir précisément à partir de quel niveau de dépendance - dont l'impartialité de l'évaluation pose question - ils seront pris en charge par leur assurance.
2.2. Les options explorées en vue de dynamiser le marché.
Les problèmes propres au marché britannique sont donc nombreux et leur complexité reflète l'archaïsme du système actuel de prise en charge matérielle et financière de la dépendance dans ce pays.
De l'avis général de la profession, les produits d'assurance dépendance n'ont aucun avenir au Royaume-Uni si l'environnement au sein duquel ils s'inscrivent n'est pas repensé. Il faut à cette fin :
- réfléchir à une meilleure articulation/intégration des produits avec le système public de prise en charge, et partager les risques liés à la longévité avec l'Etat ;
- envisager un assouplissement de la législation sur l'épargne retraite pour permettre un recyclage des sommes qui y sont investies dans des produits dépendance ;
- mettre en place des avantages fiscaux permettant de réduire le coût des polices pour le souscripteur.
Sur le premier point, de nombreuses options existent.
Les assureurs pourraient par exemple proposer une prise en charge limitée dans le temps (par exemple, les deux premières années de dépendance), le système public prenant à sa charge l'intéressé pour le solde éventuel. Ceci permettrait de borner le risque temporel pour l'assureur, et donc réduire le coût des polices.
On pourrait aussi imaginer l'inverse, c'est-à-dire que l'Etat finance pendant X années et que l'assurance prenne ensuite le relais. Mais ce cas de figure est proche des formules viagères actuelles et présenterait donc pour les assureurs un degré d'incertitude comparable.
On peut aussi imaginer des formules de groupement des risques ( risk pooling ), dans la mesure où l'industrialisation du marché butte à l'heure actuelle sur le faible nombre de souscripteurs :
- qui interdit la dispersion des risques ;
- pose le problème de l'anti-sélection (seules les personnes qui ont les plus fortes chances de devenir dépendantes s'assurent) ;
- et génère des coûts de gestion dirimants interdisant de baisser le prix des polices (lequel est l'une des causes majeures le la faiblesse de la souscription, c'est un cercle vicieux).
Par exemple, pour un nombre donné d'individus, le risque serait partagé entre l'Etat et les assureurs dans des proportions à négocier, ce qui permettrait d'améliorer la dispersion du risque grâce à une population souscriptrice plus large. Les engagements des assureurs pourraient être limités en temps ou en valeur, l'Etat prenant le relais en cas de dépassement des objectifs prédéterminés.
Dans le même ordre d'idées (accroître la taille de la population souscriptrice), une modification des règles prudentielles de l'épargne retraite pourrait autoriser l'employeur à mettre en place, via le fonds de pension de l'entreprise, une assurance dépendance collective ouverte à la souscription individuelle des salariés. Une proportion pré-définie des cotisations retraites pourrait alors alimenter le plan d'assurance dépendance souscrit individuellement par chaque salarié sur la base des termes négociés par l'employeur avec la compagnie d'assurances.
On pourrait aussi imaginer que les individus s'étant constitués des rentes privées (que cela soit à cotisations ou à prestations définies) puissent opter pour un versement partiel des annuités dues en application des tables de mortalité réglementaires, le delta restant provisionné en vue d'une liquidation ultérieure en cas de réalisation du risque de dépendance.
En ce qui concerne les incitations fiscales, plusieurs idées sont explorées. Naturellement, l'attribution à l'assurance dépendance d'un statut fiscal calqué sur celui de l'assurance retraite (déductibilité de l'impôt sur le revenu) revient de manière récurrente dans les propositions des assureurs.
Mais il pourrait aussi être envisagé de ne pas assujettir certains revenus (ayant le cas échéant bénéficié d'une défiscalisation "à l'entrée", typiquement les produits d'épargne retraite) lorsque ceux-ci sont directement consommés dans l'achat de services ou investis dans une assurance dépendance. C'est la formule privilégiée pour les "plans de financement de besoins immédiats".
3. La mobilisation des actifs immobiliers au profit du financement privé de la dépendance.
Ces options, dont certaines sont intéressantes, ne traitent cependant pas le principal problème, qui est que la grande majorité des Britanniques n'a tout simplement pas les moyens d'investir dans une assurance dépendance.
A tort ou à raison, la plupart des ménages consacrent en effet une très large partie de leur épargne durant la vie active à l'achat d'un bien immobilier.
La solution la plus simple pour dynamiser le recours à l'assurance dépendance privée est donc d'aller chercher les sommes nécessaires non pas dans le flux des revenus, mais dans leur stock, c'est-à-dire dans le patrimoine immobilier que les intéressés possèdent 44 ( * ) .
Avec la forte montée, ces dix dernières années, des prix de l'immobilier, certains retraités (environ 30 000) ont contracté un prêt viager hypothécaire afin d'améliorer leur niveau de vie. Ils peuvent donc obtenir dès à présent l'argent de la vente à terme de leur logement tout en continuant à l'occuper. La limite d'âge pour contracter un prêt viager hypothécaire est actuellement de 72 ans. Le remboursement du capital et des intérêts est garanti grâce à la vente de la maison par l'assureur au moment du décès du propriétaire ou de son départ définitif en maison de retraite.
On constate un développement assez significatif de ce marché au cours des dernières années :
Actuellement, ce mécanisme n'est pas utilisé pour financer l'assurance dépendance (il peut éventuellement être mobilisé par les Councils pour concourir au financement de l'hébergement de la personne en institution), mais il fait partie des pistes privilégiées à cette fin.
Dès lors que l'individu se voit offrir le droit de demander à la société de le prendre en charge, il peut apparaître légitime que la société ne lui accorde son assistance qu'à l'épuisement complet de son patrimoine. C'est justement ce que permettent ces formes modernes de titrisation des actifs immobiliers. Dans cette optique, l'accès à l'aide sociale serait conditionné à la liquéfaction anticipée du patrimoine par l'intermédiaire de ce type d'instruments.
Le produit de la vente à terme devrait obligatoirement être investi dans une assurance dépendance garantissant la prise en charge de l'intéressé pendant une durée donnée, l'Etat se substituant à l'assureur une fois le capital consommé. L'assurance dépendance pourrait servir à financer dans un premier temps les aménagements nécessaires à l'équipement du domicile en cas de mobilité réduite ou l'aide à domicile. Dans un second temps, elle prendrait en charge l'entrée éventuelle en établissement.
L'intérêt de cette solution est notamment de rendre sans objet la question du recours sur succession, dans la mesure où la liquéfaction du patrimoine s'effectuerait, non plus après le décès de l'intéressé, mais dès le moment où il aurait besoin d'une aide qu'il ne pourrait financer seul.
Au Royaume-Uni, la connaissance par le public des diverses formes de prêt viager hypothécaire est assez bien établie. 68 % des personnes interrogées (et 78 % des ménages propriétaires) en ont entendu parler.
Les 50-59 ans sont la tranche d'âge la plus informée, mais en revanche, les plus de 80 ans sont très peu conscients des potentialités du mécanisme, alors qu'il s'agit de la tranche d'âge qui aurait le plus intérêt à y avoir recours.
A la question de savoir s'ils considèrent actuellement ces dispositifs comme avantageux, la majorité des personnes répondent par la négative. En revanche, ils sont 72 % à considérer que, en théorie, le prêt viager hypothécaire pourrait être une bonne solution pour financer leur dépendance.
Il existe un noyau dur de personnes qui ne souhaiterait recourir à ce mécanisme dans aucune circonstance parce qu'elles souhaitent laisser un héritage à leurs enfants. Mais il faut garder en mémoire que le nombre de retraités sans enfants va doubler d'ici à 2020 (de 10 % aujourd'hui à 20 %).
Il existe donc une vraie fenêtre d'opportunité pour développer les mécanismes de prêt hypothécaire viager, car les réticences traditionnelles à ce type de mécanisme semblent s'atténuer au Royaume-Uni.
Si les individus avaient un intérêt supplémentaire à investir le produit de l'hypothèque inversée dans un produit d'assurance dépendance (par exemple, sous la forme d'une prime d'Etat additionnelle au produit de la vente), il serait possible de significativement et rapidement dynamiser le marché. C'est d'ailleurs la solution expérimentée aux Etats-Unis depuis le American Homeownership and Economic Opportunity Act de 2000.
Si l'on souhaite éviter une solution contraignante de conditionnalisation des aides sociales, on pourrait aussi imaginer que l'opération de prêt viager hypothécaire investie dans une assurance dépendance temporellement bornée (par exemple trois ans) s'accompagne d'un engagement de l'Etat de prendre en charge l'individu si la dépendance durait au-delà de la durée prévue au contrat.
* 1 Voir Fiche n° 2.
* 2 Rapport de la Cour des comptes en date de 2005, qui par définition prenait en compte des données antérieures à la création de la contribution de solidarité pour l'autonomie et à l'affirmation de la CNSA comme centre de financement...
* 3 Il faut rappeler qu'en 1979, le Royaume-Uni était sous tutelle du FMI, avec une dette publique supérieure à 60 % du PIB et un déficit budgétaire de l'ordre de 10 %. C'était, selon l'expression consacrée, " l'homme malade de l'Europe ".
* 4 Son montant moyen annuel, qui a augmenté de plus de 70 % depuis 1993, atteint aujourd'hui 1 500 €.
* 5 20 % aujourd'hui, mais plus de 30 % en 2000 avant la création d'un minimum vieillesse (le Pension Credit), lequel est paradoxalement deux fois plus élevé que le niveau maximal de la retraite publique.
* 6 Il s'agit de l'Attendance Allowance, voir fiche n°3.
* 7 Voir Fiche n° 4. Le scénario le plus ambitieux propose de passer les dépenses à 2 % du PIB en 2024.
* 8 Que l'on peut certes juger sous-optimale, mais qui est plutôt "économique" en tendanciel.
* 9 En comptabilité maastrichienne, le déficit des administrations publiques britanniques est aujourd'hui de 3,2 % du PIB.
* 10 Celles-ci sont exposées dans la fiche n° 5.
* 11 Le rapport ne traite que de la situation de l'Angleterre. L'Ecosse et le Pays de Galles ont en effet un système de prise en charge spécifique depuis la loi de décentralisation ("dévolution") votée en 1999. L'Ecosse présente notamment la particularité d'avoir un système de services d'assistance gratuit, de type NHS.
* 12 Il y a environ 150 Councils en Angleterre. L'échelon de gestion de la dépendance anglais correspond donc, en termes géographiques, à un niveau intermédiaire entre les échelons départemental et municipal français.
* 13 Le NHS étant totalement gratuit pour l'usager, et les ressources des collectivités locales étant limitées, il y avait une tendance naturelle du système à privilégier cette solution de mise à la charge du NHS.
* 14 Special Transitional Grant for Community Care.
* 15 Revenue Support Grant.
* 16 Voir la Fiche n°3, qui détaille les prestations.
* 17 Departement of Health, Independence, Well being and Choice : our vision for the future of social care for adults in England , 2005.
* 18 Departement of Health, Our health, our care, our say : a new direction for community services , NHS, 2006.
* 19 Il s'agit des agences locales de santé, qui constituent l'épine dorsale de l'organisation déconcentrée du NHS.
* 20 Ils en ont même en principe l'obligation si le bénéficiaire peut établir qu'il est en mesure de gérer ce budget. Cette possibilité juridique est toutefois très peu utilisée : elle n'a concerné que 13 700 bénéficiaires en 2003/2004 et le budget n'a représenté que 0,3 % des dépenses des conseils locaux en matière de dépendance.
* 21 Chaque citoyen britannique est enregistré auprès d'un cabinet de médecine générale. Depuis 2004, les cabinets sont pour partie rémunérés à la performance sanitaire selon une grille sophistiquée d'indicateurs sanitaires qui doivent établir la qualité de leur pratique mais aussi la qualité de l'aiguillage des patients. Selon cette logique, les cabinets sont incités à réaliser un suivi au long cours de leur patient et une coordination permanente de leurs parcours de soins. Des infirmières spécialisées peuvent être recrutées pour prendre en charge ces nouvelles missions. Appliquée au domaine médicosocial, le pratice based commissioning consiste à confier aux cabinets médicaux la responsabilité de suivre le parcours médico-social de leur patient et d'assurer notamment la planification de leurs soins à domicile.
* 22 Entre 1989 et 2003, les admissions en service d'urgence ont augmenté de 33 % par an et par personne de plus de 85 ans, contre une croissance de seulement 20 % pour les personnes de 15 à 64 ans. Les 5 % des personnes les plus consommatrices de soins au Royaume-Uni représentent 42 % des journées d'hospitalisation.
* 23 Si la politique de santé est définie au niveau de chacune des régions (Angleterre, Ecosse) et que la politique de dépendance est mise en oeuvre par les collectivités locales infra-régionales (Councils), les prestations sociales sont en revanche uniformes au niveau national (Royaume Uni).
* 24 Il faut toutefois être résident au Royaume-Uni pour bénéficier de cette prestation.
* 25 DLA/AA medical guidance, cf http://www.dwp.gov.uk/medical/med_conditions/a-z.asp
* 26 Le rapport ne traite que de la situation de l'Angleterre. L'Ecosse et le Pays de Galles ont en effet un système de prise en charge spécifique depuis la loi de décentralisation ("dévolution") votée en 1999. L'Ecosse présente notamment la particularité d'avoir un système de services d'assistance gratuit, de type NHS.
* 27 Ces quatre activités sont : se laver, s'habiller, se nourrir et se mouvoir (hors du lit et/ou d'une chaise).
* 28 Sur 8 millions.
* 29 L'hypothèse de croissance de l'espérance de vie à la naissance retenue pour effectuer cette projection est une croissance de 3 années par an.
* 30 La source de ce travail remarquable et inédit sur l'évolution des déterminants sanitaires de la dépendance est une annexe au rapport Wanless rédigé par Carol Jagger et al, Compression or Expansion of Disability ? Forecasting future disability levels under changing patterns of diseases, University of Leicester, 2006.
* 31 R Darton, J Forder et al, op cit.
* 32 En retenant le scénario de dépendance moyen ; une hypothèse de croissance des coûts unitaires réels des services de 2 %.
* 33 Selon les mêmes hypothèses. Le point de départ n'est pas le même car ce scénario suppose de faire entrer dans la prise en charge publique un plus grand nombre de personnes dépendantes dont la dépense est prise en compte.
* 34 Les services de bien-être aux aidants représentent une dépense annuelle de 0,6 Md £ (soit 0,9 Md euros), soit 0,1 point de PIB (ce qui explique la différence de point de départ avec le scénario précédent).
* 35 Selon les mêmes hypothèses. Le point de départ n'est pas le même car ce scénario suppose de faire entrer dans la prise en charge publique un plus grand nombre de personnes dépendantes dont la dépense est prise en compte.
* 36 L' attendance allowance est supprimée au bout de 4 semaines si une personne reçoit une contribution du Council pour financer des prises en charge en établissement.
* 37 Les critères pour bénéficier de cette aide font davantage référence au besoin de supervision de la personne, mais ces critères sont critiqués et mal appliqués.
* 38 Auquel il faudrait ajouter une quote-part 900 M£ de l'aide à la mobilité versée aux bénéficiaires de cette prestation.
* 39 Le principe d'un maintien des droits après 65 ans est posé par la législation britannique. L' attendance allowance ne bénéficie quant à elle qu'aux personnes qui connaissent un handicap après 65 ans.
* 40 La règle est la suivante : si une personne a un patrimoine dépassant 29 500 £ (30 500 euros) en 2005 elle doit prendre en charge l'intégralité des coûts des prises en charge en établissement.
* 41 Une autre solution consisterait à écrêter les coûts supérieurs à un certain reste à charge dans une optique de "bouclier sanitaire". Toutefois, les prix des services d'assistance étant libres au Royaume-Uni, ce système semble difficilement praticable car il pourrait susciter d'importantes augmentations tarifaires, lesquelles seraient financées de facto par le contribuable.
* 42 Les contributions dans un plan d'assurance retraite par capitalisation personnel ou d'entreprise sont déductibles de l'impôt sur le revenu au taux marginal (ou plus précisément donnent lieu à une ristourne d'impôt directement affectée au plan), mais ne sont pas exonérées de cotisations sociales.
* 43 Voir Fiche n° 5.
* 44 70 % des retraités britanniques sont propriétaires de leur maison, alors que 75 % d'entre eux ont des revenus de remplacement considérés comme insuffisants et que plus de 20 % sont sous le seuil de pauvreté.







