Rapport général n° 147 (2018-2019) de M. Alain JOYANDET , fait au nom de la commission des finances, déposé le 22 novembre 2018
Disponible au format PDF (963 Koctets)
-
LES PRINCIPALES OBSERVATIONS
DU RAPPORTEUR SPÉCIAL
-
PREMIÈRE PARTIE
ANALYSE GÉNÉRALE DE LA MISSION « SANTÉ »
-
SECONDE PARTIE
LES PRINCIPALES ÉVOLUTIONS DE LA MISSION SANTÉ EN 2019
-
I. UN EFFORT BUDGÉTAIRE SOUTENU
DEMANDÉ AUX OPÉRATEURS SANITAIRES
-
II. L'AUGMENTATION DES CRÉDITS
DÉDIÉS À L'AIDE MÉDICALE D'ÉTAT APPELLE UNE
RÉFORME STRUCTURELLE DU DISPOSITIF
-
A. UN DISPOSITIF COMPLEXE MARQUÉ PAR LA
PRÉPONDÉRANCE DE L'AIDE MÉDICALE D'ÉTAT DE DROIT
COMMUN
-
B. UNE DÉPENSE CONSTAMMENT MINORÉE
PAR DES SOUS-BUDGÉTISATIONS À RÉPÉTITION
-
C. UNE RÉFLEXION DÉSORMAIS
INDISPENSABLE SUR L'AVENIR DE L'AME POUR GARANTIR LA SOUTENABILITÉ DES
DÉPENSES
-
A. UN DISPOSITIF COMPLEXE MARQUÉ PAR LA
PRÉPONDÉRANCE DE L'AIDE MÉDICALE D'ÉTAT DE DROIT
COMMUN
-
I. UN EFFORT BUDGÉTAIRE SOUTENU
DEMANDÉ AUX OPÉRATEURS SANITAIRES
-
LES MODIFICATIONS APPORTÉES
PAR L'ASSEMBLÉE NATIONALE
-
EXAMEN DES ARTICLES RATTACHÉS
-
AMENDEMENTS PROPOSÉS
PAR VOTRE COMMISSION DES FINANCES
-
EXAMEN EN COMMISSION
N° 147
SÉNAT
SESSION ORDINAIRE DE 2018-2019
|
Enregistré à la Présidence du Sénat le 22 novembre 2018 |
RAPPORT GÉNÉRAL
FAIT
au nom de la commission des finances (1) sur le projet de loi de finances , ADOPTÉ PAR L'ASSEMBLÉE NATIONALE , pour 2019 ,
Par M. Albéric de MONTGOLFIER,
Rapporteur général,
Sénateur
TOME III
LES MOYENS DES POLITIQUES PUBLIQUES
ET LES DISPOSITIONS SPÉCIALES
( seconde partie de la loi de finances )
ANNEXE N° 27
SANTÉ
Rapporteur spécial : M. Alain JOYANDET
|
(1) Cette commission est composée de : M. Vincent Éblé , président ; M. Albéric de Montgolfier , rapporteur général ; MM. Éric Bocquet, Emmanuel Capus, Yvon Collin, Bernard Delcros, Mme Fabienne Keller, MM. Philippe Dominati, Charles Guené, Jean-François Husson, Georges Patient, Claude Raynal , vice-présidents ; M. Thierry Carcenac, Mme Nathalie Goulet, MM. Alain Joyandet, Marc Laménie , secrétaires ; MM. Philippe Adnot, Julien Bargeton, Jérôme Bascher, Arnaud Bazin, Yannick Botrel, Michel Canevet, Vincent Capo-Canellas, Philippe Dallier, Vincent Delahaye, Mme Frédérique Espagnac, MM. Rémi Féraud, Jean-Marc Gabouty, Jacques Genest, Alain Houpert, Éric Jeansannetas, Patrice Joly, Roger Karoutchi, Bernard Lalande, Nuihau Laurey, Mme Christine Lavarde, MM. Antoine Lefèvre, Dominique de Legge, Gérard Longuet, Victorin Lurel, Sébastien Meurant, Claude Nougein, Didier Rambaud, Jean-François Rapin, Jean-Claude Requier, Pascal Savoldelli, Mmes Sophie Taillé-Polian, Sylvie Vermeillet, M. Jean Pierre Vogel . |
Voir les numéros :
Assemblée nationale ( 15 ème législ.) : 1255 , 1285 , 1288 , 1302 à 1307 , 1357 et T.A. 189
Sénat : 146 et 147 à 153 (2018-2019)
LES
PRINCIPALES OBSERVATIONS
DU RAPPORTEUR SPÉCIAL
|
1. Les mesures de périmètre pour la mission « Santé » sont mineures en 2019 et témoignent d'une relative stabilité après plusieurs années de transferts de charges. Les crédits de paiement demandés pour 2019 s'élèvent à 1 423 millions d'euros . À périmètre constant, ce montant correspond à une augmentation de 3,5 % par rapport à 2018. 2. Alors que les plafonds de crédits fixés pour la mission par la loi de programmation des finances publiques (LPFP) 2014-2019 ont été dépassés entre 2015 et 2017, les crédits demandés pour 2019 sont inférieurs au plafond inscrit en loi de programmation 2018 - 2022, traduisant la démarche de sincérité budgétaire bienvenue du budget triennal 2018 - 2020. 3. La mission « Santé » est un ensemble composite de deux programmes. La trajectoire divergente de ces programmes traduit l'essoufflement d'une stratégie de pilotage ayant privilégié des rabots successifs sur les crédits du programme 204 , dont les crédits ont diminué de 25 % depuis 2013 tandis que les crédits du programme 183 ont progressé de 27 %. 4. Les subventions pour charges de service public des opérateurs sanitaires augmentent de 1 % à périmètre constant par rapport à 2018, mais les opérateurs doivent appliquer une réduction de 5 % de leurs dépenses de fonctionnement, de même qu'une diminution de 2,5% de leurs ETPT en 2019. En regard, les fonds de roulement des agences se rapprochent de leur niveau prudentiel. 5. En 2019, les dépenses d'AME, tous types confondus, s'élèveraient à 934,9 millions d'euros , contre 881,7 millions d'euros en loi de finances pour 2018, soit une augmentation de 53,2 millions d'euros (+ 6 %). La dépense au titre de l'aide médicale de droit commun est de plus en plus prépondérante , représentant 92 % du coût total, en augmentation de 11 % depuis 2015. 6. Le dynamisme de l'aide médicale d'État de droit commun met sous tension la soutenabilité de la mission « Santé », avec une dépense exécutée en croissance de 38 % entre 2012 et 2017 et un nombre de bénéficiaires en hausse de 25 % sur la même période. |
|
L'article 49 de la loi organique relative aux lois de finances (LOLF) fixe au 10 octobre la date limite pour le retour des réponses aux questionnaires budgétaires. À cette date, 85 % des réponses étaient parvenues à votre rapporteur spécial en ce qui concerne la mission « Santé ». |
PREMIÈRE PARTIE
ANALYSE GÉNÉRALE DE LA MISSION
« SANTÉ »
La mission « Santé » du budget général a un périmètre limité. L'essentiel des actions sanitaires relève en effet du champ des lois de financement de la sécurité sociale . La mission est composée de deux programmes :
- le programme 204 « Prévention, sécurité sanitaire et offre de soins », piloté par la direction générale de la santé. Représentant 34 % des crédits de la mission, il vise à développer la politique de prévention, à garantir la protection contre les risques sanitaires et à organiser une offre de soins de qualité sur tout le territoire ;
- le programme 183 « Protection maladie », qui représente 66 % des crédits de la mission. Piloté par la direction de la sécurité sociale, il est essentiellement consacré à l'aide médicale d'État (AME) .
La mission « Santé » ne comporte pas de crédits de personnel ; les crédits de rémunération des personnels concourant à la mise en oeuvre des programmes de la mission sont regroupés au sein du programme 124 « Conduite et soutien des politiques sanitaires, sociales, du sport, de la jeunesse et de la vie associative » de la mission « Solidarité, insertion et égalité des chances ». La mission finance toutefois les personnels des opérateurs à travers la subvention pour charges de service public qui leur est allouée.
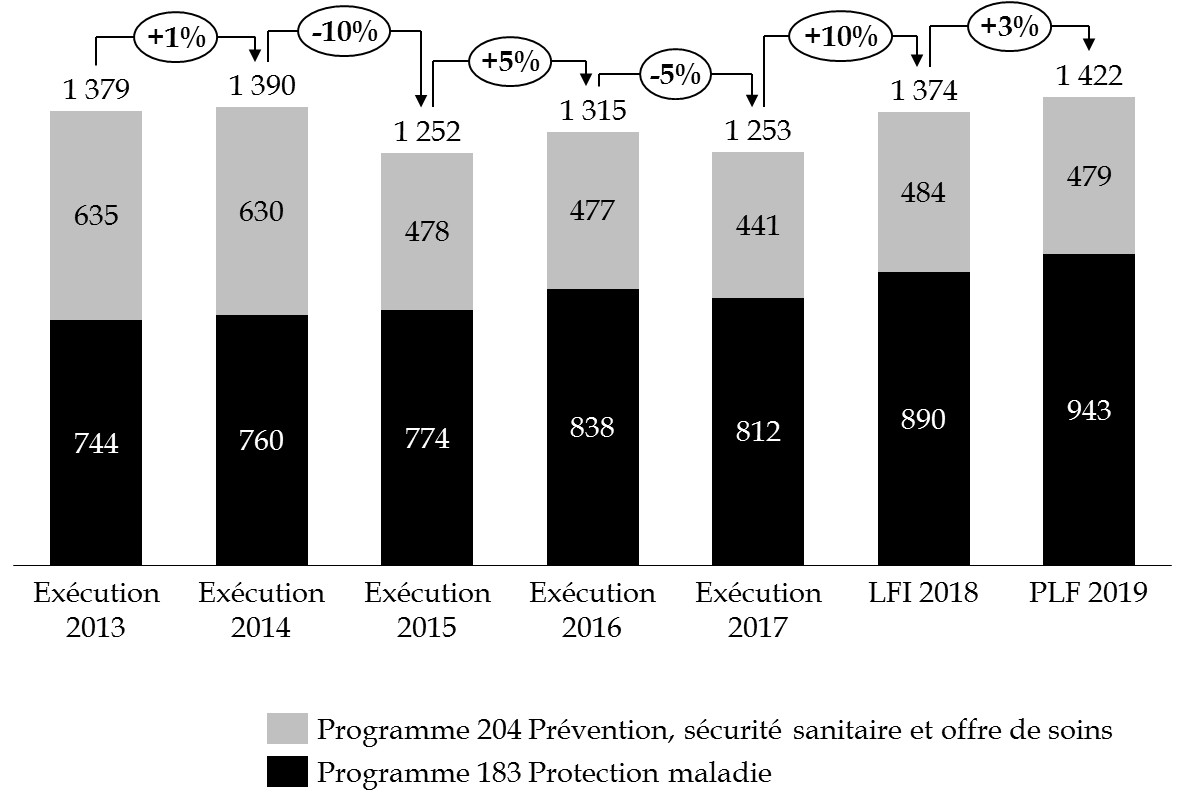
Évolution des crédits de la mission « Santé » par programme
(en millions d'euros)
Source : commission des finances du Sénat (à partir des données des projets annuels de performances pour 2018 et 2019 et des rapports annuels de performances de la mission « Santé » pour 2014, 2015, 2016 et 2017)
I. APRÈS PLUSIEURS MODIFICATIONS, UNE STABILISATION BIENVENUE DU PÉRIMÈTRE DE LA MISSION
La mission « Santé » a subi plusieurs modifications de périmètre entre 2015 et 2018 , la loi de finances de 2015 procédant à un transfert de 134 millions d'euros vers l'assurance maladie 1 ( * ) , tandis que la loi de finances pour 2017 a réduit les crédits de la mission de 51 millions d'euros et supprimé l'action 13 « Prévention des risques infectieux et des risques liés aux soins » 2 ( * ) .
De surcroît, l'article 55 de loi de finances pour 2018 a procédé à deux transferts de dépenses, réduisant les crédits portés par la mission de 23 millions d'euros, avec :
- d'une part, la suppression du financement de l'École des hautes études en santé publique (EHESP) par l'État , pour un montant de 9 millions d'euros ;
- d'autre part, la suppression du cofinancement par l'État de l'Agence de la biomédecine (ABM), pour un montant de 14 millions d'euros .
L'article 36 du présent projet de loi de finances prévoit deux transferts , de faible ampleur au regard des modifications de périmètre passées. Ainsi, dans le cadre de la mutualisation des fonctions d'appui et de soutien des opérateurs nationaux, sont prévus :
- d'une part, un transfert, en provenance du programme 124 « Conduite et soutien des politiques sanitaires sociales, du sport, de la jeunesse, de la vie associative » de 180 393 euros, correspond à la masse salariale de huit emplois. Ces employés sont transférés des cellules inter-régionales d'épidémiologie (CIRE ) vers l'agence nationale de santé publique (ANSP) ;
- d'autre part, un transfert de crédits de 25 421 euros en provenance de l'Agence nationale de sécurité du médicament (ANSM) vers le programme 148 « Fonction publique », pour assurer le bénéfice de prestations interministérielles aux agents de l'ANSM.
Ces nouvelles mesures de périmètre, dont l'impact financier sera limité à 205 000 euros participent d'une logique de rationalisation bienvenue.
II. UNE PROGRESSION DES CRÉDITS CONFORME À LA TRAJECTOIRE PLURIANNUELLE
1. Une augmentation modérée des crédits de la mission à périmètre constant...
Le montant global des crédits de la mission « Santé » s'élève à 1 422 millions d'euros en autorisations d'engagement (AE) et à 1 423 millions d'euros en crédits de paiement (CP) pour l'exercice 2019 .
À périmètre constant, c'est-à-dire corrigé des deux transferts de dépenses, les crédits de paiement augmenteraient de 3,5 % par rapport au montant inscrit en loi de finances pour 2018 .
Il s'agit d'une augmentation de crédits plus faible que par le passé , puisqu'en 2018, les crédits de paiement augmentaient à périmètre constant de 10 % par rapport à 2017, contre 4,5 % entre 2016 et 2017 et 4,6 % entre 2015 et 2016.
Cette évolution résulte pour partie des efforts financiers demandés aux opérateurs dans le cadre de la programmation pluriannuelle des finances publiques 2018 - 2022, avec une mutualisation des fonctions et un pilotage renforcé des dépenses de fonctionnement.
|
Observation n° 1 : Les mesures de périmètre sont mineures en 2019 et témoignent d'une relative stabilité après plusieurs années de transferts. Les crédits de paiement demandés pour 2019 s'élèvent à 1 423 millions d'euros. À périmètre constant, ce montant correspond à une augmentation de 3,5 % par rapport à 2018. |
Évolution des crédits de la mission
« Santé »
à périmètre
courant en 2019
(en euros)
|
LFI 2018 |
PLF 2019 |
Évolution 2019/2018 |
|
|
Programme 204 : Prévention, sécurité sanitaire et offre de soins |
486 142 584 |
480 613 454 |
- 1,1 % |
|
Action 11 : Pilotage de la politique de santé publique |
251 786 677 |
242 941 606 |
- 3,5 % |
|
Action 12 : Santé des populations |
945 000 |
1 010 000 |
6,9 % |
|
Action 14 : Prévention des maladies chroniques et qualité de vie des malades |
52 723 547 |
53 461 572 |
1,4 % |
|
Action 15 : Prévention des risques liés à l'environnement, au travail et à l'alimentation |
18 308 000 |
18 103 574 |
- 1,1 % |
|
Action 16 : Veille et sécurité sanitaire |
1 142 401 |
1 610 000 |
40,9 % |
|
Action 17 : Politique des produits de santé et de la qualité des pratiques et des soins |
121 743 155 |
121 492 898 |
- 0,2 % |
|
Action 19 : Modernisation de l'offre de soins |
39 493 804 |
41 993 804 |
6,3 % |
|
Programme 183 : Protection maladie |
889 719 241 |
942 900 000 |
6 % |
|
Action 02 : Aide médicale de l'État |
881 719 241 |
934 900 000 |
6 % |
|
Action 03 : Fonds d'indemnisation des victimes de l'amiante |
8 000 000 |
8 000 000 |
0,0 % |
|
Total |
1 375 861 825 |
1 423 513 454 |
3,5 % |
Source : commission des finances du Sénat (à partir des réponses du ministère des affaires sociales et de la santé au questionnaire de votre rapporteur spécial)
2. ... conforme à la trajectoire pluriannuelle
Les plafonds de crédits fixés pour la mission « Santé » par la loi de programmation des finances publiques (LPFP) pour les années 2014 à 2019 ont été dépassés de façon systématique entre 2015 et 2017.
Plafonds des crédits de la mission
« Santé »
dans le cadre du budget triennal
2015-2017
(1)
(en millions d'euros)
|
2015 |
2016 |
2017 |
|
|
Plafonds inscrits en LPFP (1) |
1 203 |
1 220 |
1 228 |
|
Montants inscrits en LFI ou PLF |
1 203 |
1 251 |
1 256 |
|
Montant inscrit en PLF 2017 corrigé des transferts |
1 307 |
(1) Les plafonds de la mission « Santé » sont présentés hors contribution directe de l'État au compte d'affectation spéciale « Pensions ».
Source : questionnaire budgétaire et projet annuel de performances pour 2017
Récapitulatif des mesures de transfert intervenues depuis 2012
(en millions d'euros)
|
Exercice |
Transfert |
Impact financier |
|
2013 |
Recentralisation de compétences sanitaires Transfert du financement de l'agence de santé de Wallis-et-Futuna du programme 123 « Conditions de vie Outre-mer » vers le programme 204 |
+ 29,2 |
|
2014 |
Recentralisation de compétences sanitaires Budgétisation de taxes précédemment affectées à la Haute Autorité de Santé (HAS) |
+ 10,9 |
|
2015 |
Recentralisation de compétences sanitaires Transfert vers l'assurance maladie des dépenses liées à la formation médicale, au financement du Centre national de gestion des praticiens hospitaliers et des personnels de direction de la fonction publique hospitalière (CNG), de la HAS et de l'Agence technique de l'information sur l'hospitalisation (ATIH). Transfert des crédits d'intervention destinés à la prise en charge des frais de jury des diplômes sanitaires du programme 124 « Conduite et soutien des politiques sanitaires, sociales, du sport, de la jeunesse et de la vie associative » vers le programme 204 |
- 133,7 |
|
2016 |
Transfert des personnels des Cellules de l'institut de veille sanitaire en région (CIRE) des Agences régionales de santé (ARS) |
+ 1,1 |
|
2017 |
Suppression du cofinancement de l'ANSP et du Fonds d'intervention régional (FIR) |
- 51 |
|
2018 |
Suppression du cofinancement de l'EHESP et de l'ABM |
- 23 |
|
2019 |
Transferts des personnels des CIRE des ARS vers l'ANSP Transferts de crédits en provenance de l'ANSM vers le programme 148 « Fonction publique » pour assurer le bénéfice de prestations interministérielles aux agents de l'ANSM |
- 0,15 |
Source : commission des finances du Sénat, à partir du questionnaire budgétaire
Les évolutions répétées du champ de la mission n'ont ainsi pas suffi à contenir une progression non maîtrisée de la dépense . Votre rapporteur spécial relève en ce sens la faiblesse du pilotage depuis 2012 de l'ensemble composite que constitue la mission « Santé ». La concentration des efforts sur le programme 204 « Prévention, sécurité sanitaire et offre de soins », conjuguée à de multiples transferts de dépenses, n'ont pas permis de compenser le dynamisme non maîtrisé des dépenses du programme 183 « Protection maladie ».
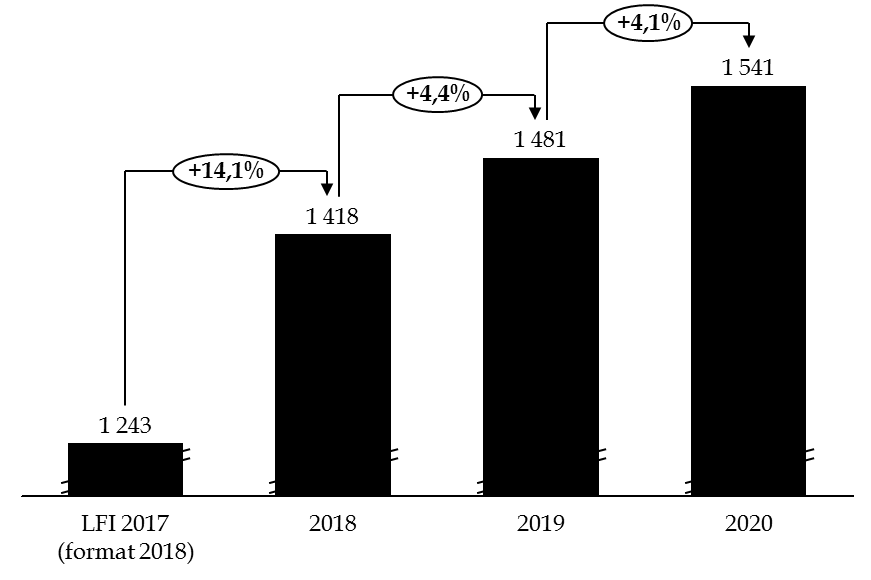
L'augmentation des plafonds des crédits de la mission prévue dans le cadre du budget triennal 2018-2020 témoigne d'une démarche de sincérité budgétaire bienvenue.
Évolution des crédits prévue par l'article 12 du projet de loi de programmation des finances publiques pour 2018-2022
(en millions d'euros)
Source : commission des finances du Sénat, d'après le projet de loi de programmation des finances publiques pour 2018-2022
Votre rapporteur spécial relève qu'à périmètre constant, la progression des crédits dans le projet de loi de finances (+ 3,5 %) se révèle légèrement inférieure au plafond prévu en loi de programmation des finances publiques pour 2018 - 2022 (+ 4,4 %) .
|
Observation n° 2 : alors que les plafonds de crédits fixés pour la mission par la loi de programmation des finances publiques (LPFP) 2014-2019 ont été dépassés entre 2015 et 2017, les crédits demandés pour 2019 sont inférieurs au plafond inscrit en loi de programmation pour 2018 - 2022, traduisant la démarche de sincérité budgétaire bienvenue du budget triennal 2018 - 2020. |
III. UNE MISSION COMPOSITE AU PILOTAGE INABOUTI
1. La trajectoire contraire des deux programmes de la mission...
À titre de rappel, les deux programmes de la mission « Santé » recouvrent des dépenses de nature distincte :
- le programme 204 « Prévention, sécurité sanitaire et offre de soins » est composé à 73 % de crédits de titre 3 (dépenses de fonctionnement), à savoir principalement des subventions pour charges de service public à destination des opérateurs sanitaires, et à 27 % de crédits de titre 6 (dépenses d'intervention) ;
- le programme 183 « Protection maladie » ne porte que des dépenses d'intervention.
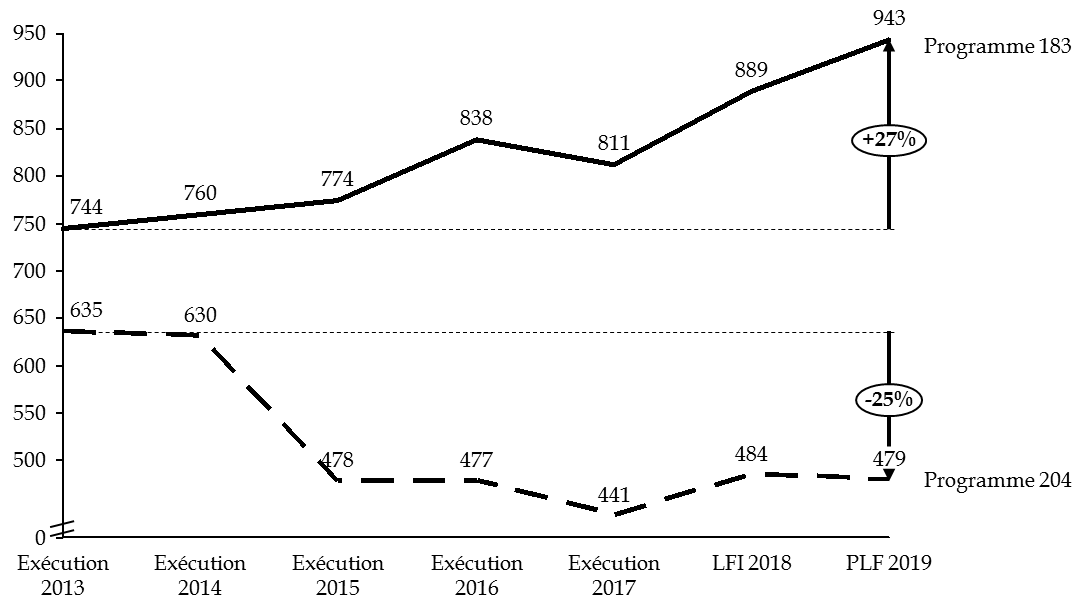
Les deux programmes de la mission connaissent des dynamiques divergentes , comme l'illustre le graphique ci-dessous :
- les crédits du programme 204 « Prévention, sécurité sanitaire et offre de soins » ont diminué de 25 % à périmètre courant entre 2013 et 2019 ;
- parallèlement, les crédits du programme 183 « Protection maladie » ont augmenté de 27 % entre 2013 et 2019 à périmètre courant.
Évolution des crédits de la mission « Santé » à périmètre courant
(en millions d'euros)
Source : commission des finances du Sénat (à partir des données du rapport annuel de performances pour 2017 et des projets annuels de performances pour 2018 et 2019 de la mission « Santé »)
En outre, la dynamique contraire en prévision se renforce en exécution .
2. ... est révélatrice des carences persistantes dans la stratégie de pilotage
Le dynamisme de la mission résulte essentiellement du mouvement opposé des deux programmes qui la composent. Cette trajectoire divergente traduit l'essoufflement d'une stratégie de pilotage ayant privilégié des rabots successifs sur les crédits du programme 204 .
Le présent projet de loi de finances poursuit dans cette voie, repoussant toute réflexion et toute action sur les déterminants de la dépense d'AME du programme 183, alors que la budgétisation pour 2018 comportait pour la première fois une augmentation des crédits du programme 204 et laissait espérer une inflexion de la stratégie de pilotage.
Cette année encore, une diminution des crédits du programme 204 de l'ordre de 1 % compenserait l'augmentation de ceux du programme 183, à hauteur de 6 %.
Or cette stratégie met en péril l'exercice des missions dévolues aux opérateurs de la mission par le législateur.
|
Observation n° 3 : la mission « Santé » est un ensemble composite de deux programmes. La trajectoire divergente de ces programmes traduit l'essoufflement d'une stratégie de pilotage ayant privilégié des rabots successifs sur le programme 204 , dont les crédits ont diminué de 25 % depuis 2013 tandis que les crédits du programme 183 ont progressé de 27 %. |
3. Des objectifs de performance ambitieux pour des résultats encore insuffisants en exécution
Les objectifs et indicateurs de performance du programme 204
|
2016
|
2017 Réalisation |
2018
actualisée |
2019 Prévision |
2020 Cible |
|
|
Objectif n° 1 : Améliorer
l'état de santé de la population et réduire les
inégalités territoriales
|
|||||
|
Indicateur 1.1 Taux de couverture vaccinale contre la grippe chez les personnes de 65 ans et plus (en %) |
49,2 |
48,2 |
49,7 |
50 |
60 |
|
Indicateur 1.2. Taux de participation au dépistage organisé du cancer colorectal pour les personnes de 50 à 74 ans (en %) |
29,3 |
33,5 |
42,8 |
46,4 |
50 |
|
Indicateur 1.3 Prévalence du tabagisme quotidien en population adulte (en %) |
28,7 |
ND |
26,9 |
25,9 |
25 |
|
Objectif n° 2 : Prévenir et maîtriser les risques sanitaires |
|||||
|
Indicateur 2.1 Pourcentage d'unités de distribution d'eau potable présentant des dépassements des limites de qualité microbiologique |
12,4 |
12,2 |
12,5 |
12,5 |
13,25 |
|
Indicateur 2.2 Pourcentage de signalements traités en 1 heure |
82 |
95 |
95 |
95 |
87 |
|
Indicateur 2.3 : Délai de traitement des autorisations de mise sur le marché par l'ANSM* Autorisation nationale (en nombre de jours) |
ND |
ND |
150 |
150 |
150 |
|
Reconnaissance mutuelle et décentralisée (en nombre de jours) |
ND |
ND |
30 |
30 |
30 |
Source : projet annuel de performances pour 2019 de la mission « Santé »
Alors que les objectifs de performance témoignent d'une réelle ambition en matière de santé publique, les résultats se révèlent décevants, peinant à s'améliorer d'année en année.
S'agissant du programme 204 , la loi de finances pour 2017 a modifié l'indicateur relatif au taux de prévalence du tabagisme chez les adultes, afin de prendre en compte la population de 15 à 75 ans, contre 18 à 75 ans précédemment, conformément aux actions du programme national de réduction du tabagisme (PNRT).
L'analyse de ces indicateurs en exécution 2017 révèle que les prévisions en matière de dépistage n'ont pas été atteintes , avec seulement 48,2 % de personnes de 65 ans et plus vaccinées contre la grippe en 2017, en régression de près d'un point de pourcentage depuis 2016, alors que la cible se situait à 75 %. Il en va de même en ce qui concerne le dépistage organisé du cancer colorectal pour les personnes de 50 à 74 ans, où le taux de participation s'élève à 33,5 % en 2017 (contre une cible de 50 %).
SECONDE PARTIE
LES PRINCIPALES
ÉVOLUTIONS DE LA MISSION SANTÉ EN 2019
I. UN EFFORT BUDGÉTAIRE SOUTENU DEMANDÉ AUX OPÉRATEURS SANITAIRES
A. DERRIÈRE LA STABILISATION DES SUBVENTIONS POUR CHARGES DE SERVICE PUBLIC, UNE DIMINUTION IMPORTANTE DES EFFECTIFS DES OPÉRATEURS SANITAIRES
1. Un recentrage de la participation de l'État au financement des opérateurs sanitaires
Le montant total des subventions pour charges de service public porté par le programme s'élève à 328,4 millions d'euros .
À périmètre constant, les subventions pour charges de service public augmentent de 1 % par rapport au montant inscrit en loi de finances pour 2018.
En raison de la création de l'Agence nationale de santé publique, instituée le 1 er mai 2016 et fusionnant trois opérateurs préexistants et de la mesure de périmètre en 2018 présentée supra , le programme 204 « Prévention, sécurité sanitaire et offre de soins » ne finance plus, depuis 2018, que quatre opérateurs de l'État participant à la mise en oeuvre des politiques nationales de prévention et de sécurité sanitaire, contre six lors de l'exercice 2017 et huit en 2016 3 ( * ) :
- trois opérateurs dont le programme 204 est le chef de file : l'Agence nationale de sécurité du médicament et des produits de santé (ANSM) ; l'Agence nationale de santé publique (ANSP) et l'Institut national du cancer (INCa) ;
- un opérateur dont le ministère de l'Agriculture et de l'Alimentation est le chef de file (programme 206 « Sécurité et qualité sanitaires de l'alimentation ») : Agence nationale de sécurité sanitaire, de l'alimentation, de l'environnement et du travail (ANSES).
Parmi les quatre opérateurs, deux sont concernés par l'augmentation de leur subvention (cf. tableau infra ) : l' ANSP (+ 2 millions d'euros à périmètre constant) et l'Ansès (+ 0,33 millions d'euros à périmètre constant). L'augmentation de la subvention allouée à l'ANSP devrait permettre un retour de son budget à l'équilibre et la stabilisation de son fonds de roulement.
L'INCa et l'ANSM enregistrent en revanche une légère diminution de leur subvention . L'ANSM participe à l'effort de réduction des dépenses publiques par une diminution des dépenses de son assiette de fonctionnement de - 1,31 millions d'euros en 2019.
Subventions pour charges de service public versées aux opérateurs
(en millions d'euros)
|
Opérateur |
Exécution 2016 |
Exécution 2017 |
LFI 2018 |
PLF 2019 |
Variation 2019/2018 |
||
|
Agence de biomédecine (ABM) |
13 |
13,8 |
|||||
|
Agence nationale de sécurité du médicament et des produits de santé (ANSM) |
111,8 |
109,8 |
118,1 |
117,99 |
- 0,01 % |
||
|
Agence nationale de sécurité sanitaire de l'alimentation, de l'environnement et du travail (Ansés) |
12,7 |
13,3 |
14,16 |
14,5 |
+ 2 % |
||
|
École des hautes études en santé publique (EHESP) |
7,1 |
9,2 |
|||||
|
Institut national du cancer (INCa) |
31,4 |
41,1 |
42,4 |
42,1 |
- 1 % |
||
|
Établissement de préparation et de réponse aux urgences sanitaires (Eprus) |
ANSP |
3,9 |
48,9 |
145,1 |
151,4 |
153,7 |
+ 1,5 % |
|
Institut national de prévention et d'éducation pour la santé (Inpes) |
8,9 |
||||||
|
Institut de veille sanitaire (INVS) |
21,5 |
||||||
|
Total |
259,2 |
345,0 |
326,0 |
328,3 |
+0,7 % |
||
Source : commission des finances du Sénat (à partir des données du projet annuel de performances de la mission Santé pour 2019)
Dans le sillage de la diminution du montant global de subventions pour charges de service public opérée lors des exercices précédents, les fonds de roulement des opérateurs se stabilisent , pour la plupart d'entre eux, au niveau prudentiel .
Après une diminution de près de 36 % entre 2016 et 2017, ils diminuent de 17 % entre 2017 et 2018, comme le montre le tableau ci-après.
Niveaux des fonds de roulement des opérateurs du programme 204
(en millions d'euros)
|
Opérateurs |
Au 31/12/2017 |
Au 31/12/2018 (dernière évaluation) |
Estimation du nombre de jours de fonctionnement |
Variation 2017/2016 |
|
Agence nationale de sécurité sanitaire de l'alimentation, de l'environnement et du travail (Ansés) |
25 062 |
26 264 |
65 |
- 4,6 % |
|
Agence nationale de sécurité du médicament et des produits de santé (ANSM) |
19 445 |
17 683 |
50 |
- 9 % |
|
Institut national du cancer (INCa) |
15 278 |
12 263 |
51 |
- 20 % |
|
Agence nationale de santé publique (ANSP) |
70 424 |
51 671 |
99 |
- 27 % |
|
Total |
130 209 |
107 881 |
- |
- 17 % |
Source : réponse du ministère de la santé et des solidarités au questionnaire budgétaire de votre rapporteur spécial
2. Un schéma d'emploi en constante réduction
En 2019, les opérateurs doivent par ailleurs appliquer une réduction de 5 % sur leurs dépenses de fonctionnement.
À périmètre courant, le plafond d'emplois global des opérateurs de la mission s'établit à 1 624 équivalents temps plein travaillé (ETPT), contre 1 658 en 2017. Les opérateurs participent à la politique nationale de rationalisation des effectifs en 2019 par l'application d'un taux de 2,5 % en ETPT.
Ainsi, à périmètre constant en 2019, le plafond des autorisations d'emplois diminue . Le schéma d'emploi pour 2019 est établi sur la base d'une diminution de 42 équivalents temps pleins travaillés (ETPT . Dans le même temps, les emplois hors plafond augmentent cependant de 12 ETPT.
|
Observation n° 4 : les subventions pour charges de service public des opérateurs sanitaires augmentent de 1 % à périmètre constant par rapport à 2018, mais les opérateurs doivent appliquer une réduction de 5 % de leurs dépenses de fonctionnement, de même qu'une diminution de 2,5 % de leurs ETPT en 2019. En regard, les fonds de roulement des agences se rapprochent de leur niveau prudentiel. |
Emplois des opérateurs rémunérés par le programme 204
(en ETPT)
|
Opérateurs |
Réalisation 2017 |
LFI 2018 |
PLF 2019 |
Variation 2019/2018 |
|
|
Agence nationale de sécurité du médicament et des produits de santé (ANSM) |
|||||
|
Emplois sous plafond |
936 |
935 |
912 |
- 2,5 % |
|
|
Emplois hors plafond |
17 |
19 |
29 |
||
|
Institut national du cancer (INCa) |
|||||
|
Emplois sous plafond |
142 |
141 |
137 |
-2,8 % |
|
|
Emplois hors plafond |
7 |
12 |
12 |
||
|
Établissement de préparation et de réponse aux urgences sanitaires (EPRUS) |
573 20 |
||||
|
Emplois sous plafond |
|||||
|
Emplois hors plafond |
ANSP |
582 19 |
- 1,2 % |
||
|
Institut national de prévention et d'éducation pour la santé (INPES) |
575 21 |
||||
|
Emplois sous plafond |
|||||
|
Emplois hors plafond |
|||||
|
Institut de veille sanitaire (INVS) |
|||||
|
Emplois sous plafond |
|||||
|
Emplois hors plafond |
|||||
|
Total sous plafond |
1 651 |
1 658 |
1 624 |
- 2,5 % |
|
|
Total emplois hors plafond |
44 |
50 |
62 |
||
Source : projet annuel de performances de la mission « Santé » pour 2019
B. DES MUTUALISATIONS AUX EFFETS ENCORE LIMITÉS
1. L'Agence nationale de santé publique : une subvention en hausse, des économies en suspens
L'Agence nationale de santé publique (ANSP), prévue par la loi de modernisation de notre système de santé du 21 janvier 2016, a été instituée le 1 er mai 2016. L'ordonnance du 14 avril 2016 prévoyant sa création a fait l'objet d'une ratification législative au début de l'année 2017 4 ( * ) .
Elle fusionne trois opérateurs portés par le programme 204 : l'Établissement de préparation et de réponse aux urgences sanitaires (EPRUS), l'Institut national de prévention et d'éducation pour la santé (INPES) et l'Institut national de veille sanitaire (InVS). L'ANSP regroupe en ce sens l'ensemble des compétences sanitaires de la veille sanitaire à l'action d'urgence, en passant par la prévention.
Deux ans et demi après la mise en place de l'agence, les conséquences financières réelles de la fusion demeurent toujours incertaines. Alors que le regroupement des trois opérateurs devait permettre une réduction de 10 % des effectifs d'ici 2019, les gains d'efficience ne devraient produire leur effet qu'à moyen terme, après une progression temporaire des charges de l'agence.
Après une augmentation de 3 millions d'euros de la subvention pour charges de service public versée par l'État entre 2017 et 2018 , résultant des versements spécifiques opérés à la suite des ouragans Irma et Maria en 2018, l'ANSP bénéficie d'une nouvelle augmentation de 2,2 millions d'euros. Ce « rebasage » interviendrait dans un souci de plus grande sincérité budgétaire, permettant le retour du budget à l'équilibre.
L'ANSP contribue cependant à la réduction des plafonds d'emplois en 2019. Alors que « les gains en personnels à attendre du fait de ce regroupement se produiront progressivement, au cours des exercices 2017, 2018 et 2019, notamment par la mutualisation des fonctions support » 5 ( * ) , le plafond d'emplois fixé à 575 ETPT pour 2019 entraînera une diminution nette de 7 ETPT avec :
- une diminution de 15 ETPT par rapport au plafond inscrit en loi de finances initiales en 2018 ;
- un transfert de 8 ETPT et 180 000 euros de masse salariale en provenance des Agences régionales de santé (ARS), traduisant la dernière phase du transfert des cellules d'intervention en région (CIRE).
D'après le projet annuel de performance, « l'ANSP a mis en oeuvre plusieurs mesures de réorganisation interne dans un souci d'efficience et d'optimisation des ressources ».
Le regroupement sur un même site, à Saint-Maurice (94), de l'ensemble des services des trois agences fusionnées, impliquera la construction d'un nouveau bâtiment dont la livraison a été retardée et n'interviendra finalement qu'à la fin du premier trimestre 2019. En attendant, les personnels seront hébergés dans des locaux temporaires.
Enfin, le contrat d'objectif et de performance (COP) 2018-2022 signé en février 2018 entre la ministre chargée de la santé et le directeur général de l'agence prévoit une évaluation à mi-parcours permettant de réorienter les objectifs si les gains d'efficience ne sont pas suffisants.
2. Des mutualisations entre agences sanitaires qui doivent être renforcées
Depuis 2008, la direction générale de la santé (DGS) a développé le concept de « système d'agences » en vue d'assurer un déploiement coordonné de la politique de prévention et de sécurité sanitaire qu'elle mène avec l'appui des opérateurs sanitaires placés sous sa tutelle. Dans ce cadre, un comité d'animation du système d'agences (CASA) , regroupant de façon régulière le directeur général de la santé et les directeurs généraux des agences, avait été institué. Rénové en 2014, le CASA réunit actuellement l'ABM, l'ANSM, l'Ansés, l'ASN, l'EFS, la HAS, l'INCa, l'INSERM, l'IRSN ainsi que l'ANSP.
L'ordonnance du 19 janvier 2017 6 ( * ) prévoit la mutualisation de « tout ou partie des fonctions d'appui et de soutien » des organismes visés, « comprenant les fonctions comptables, logistiques, informatiques, immobilières ainsi que les fonctions de paiement ou de commande, d'expertise juridique, de communication ou de relations internationales » 7 ( * ) .) Un décret en Conseil d'État devra préciser les « organismes et les fonctions » faisant l'objet de la mutualisation ainsi que ses modalités.
Parallèlement à l'exercice d'une tutelle coordonnée par la direction générale de la santé, une optimisation des fonctions supports des agences sanitaires a été recherchée tardivement dans le cadre du comité des secrétaires généraux (CSG) .
Dans ce cadre, plusieurs opérations de mutualisation des fonctions financières et comptables ont été lancées :
- depuis le 1 er janvier 2016, le projet SIFAS 8 ( * ) , agrégeant cinq opérateurs 9 ( * ) , travaille à la mise en oeuvre de la nouvelle gestion budgétaire et comptable publique (GBCP 10 ( * ) ). Il s'agit du premier exemple de mutualisation entre agences sanitaires.
- en novembre 2016, nouvelle convention entre la DGS et les agences sanitaires a été signée pour améliorer le niveau de sécurité des systèmes d'information des agences et a conduit à l'ouverture de plusieurs chantiers (étude sur l'authentification forte, exercice de crise en cas de cyberattaque majeure, etc.) ;
- enfin, une convention de groupement de commandes est en cours de signature, pour permettre une association plus étroite entre acheteurs des établissements.
La logique de mutualisation semble désormais bien ancrée, et constitue une piste plus sérieuse de recherche d'efficience que les rabots successifs sur les subventions pour charges de service public . Toutefois, si cette recherche doit être poursuivie et approfondie, seule une réflexion appréhendant les déterminants de la dépense du programme 183 « Protection maladie » sera à même d'assurer la soutenabilité de la mission « Santé ».
II. L'AUGMENTATION DES CRÉDITS DÉDIÉS À L'AIDE MÉDICALE D'ÉTAT APPELLE UNE RÉFORME STRUCTURELLE DU DISPOSITIF
A. UN DISPOSITIF COMPLEXE MARQUÉ PAR LA PRÉPONDÉRANCE DE L'AIDE MÉDICALE D'ÉTAT DE DROIT COMMUN
1. Trois dispositifs distincts...
L'aide médicale d'État (AME) participe d'un double objectif :
- humanitaire , puisqu'il s'agit de fournir un accès aux soins à des personnes en situation juridique, financière et humaine précaire ;
- sanitaire , puisqu'il vise à éviter la propagation à l'ensemble de la population de maladies contagieuses.
L'AME recouvre ainsi trois dispositifs distincts :
- l' AME de droit commun, qui assure la couverture des soins des personnes étrangères en situation irrégulière résidant en France depuis plus de trois mois de façon ininterrompue et remplissant des conditions de ressources identiques à celles fixées pour l'attribution de la couverture maladie universelle complémentaire (CMU-C) 11 ( * ) . Financièrement à la charge de l'État, l'AME de droit commun est gérée par l'assurance maladie . L'AME de droit commun ne concerne pas les demandeurs d'asile qui ont accès à la CMU de base et complémentaire sur présentation de leur récépissé de demande d'asile 12 ( * ) ;
- l' AME pour soins urgents concerne les étrangers en situation irrégulière ne justifiant pas de la condition de résidence nécessaire pour bénéficier de l'AME de droit commun et nécessitant des soins urgents « dont l'absence mettrait en jeu le pronostic vital ou pourrait conduire à une altération grave et durable de l'état de santé de la personne ou d'un enfant à naître » 13 ( * ) . Ces soins sont pris en charge par l'assurance maladie , qui reçoit une subvention forfaitaire de l'État fixée à 40 millions d'euros depuis plusieurs années ;
- l' AME dite « humanitaire », accordée au cas par cas pour les personnes ne résidant pas habituellement sur le territoire français (personnes étrangères en situation régulière ou françaises) par décision individuelle du ministre compétent. Ce dispositif de prise en charge, qui n'a pas le caractère d'un droit pour les personnes soignées, représente chaque année une dizaine d'admissions pour soins hospitaliers.
Pour appréhender le coût total de l'AME de droit commun, il convient de prendre en compte le solde restant dû à l'assurance maladie en fin d'exercice, dans la mesure où les crédits inscrits en loi de règlement ne couvrent généralement pas l'intégralité des dépenses du dispositif géré par la Caisse nationale d'assurance maladie des travailleurs salariés (CNAMTS).
Si la dette de l'État envers la CNAMTS, d'un montant de 57,3 millions d'euros, contractée au titre des exercices précédents, a été apurée par la loi de finances rectificative pour 2015 par affectation de produits de TVA, l'exercice 2015 avait conduit à la constitution d'une nouvelle dette de 12,5 millions d'euros, réduite à 11,4 millions d'euros à la fin de l'année 2016, par l'affectation de l'excédent de financement de 1 million d'euros constaté en 2016.
La programmation 2017 prévoyait un apurement de la dette de l'État vis-à-vis de la CNAMTS au 31 décembre 2016, mais un accroissement non anticipé des dépenses (voir infra ) a provoqué la reconstitution d'une dette, dont le montant atteint désormais 49,8 millions d'euros .
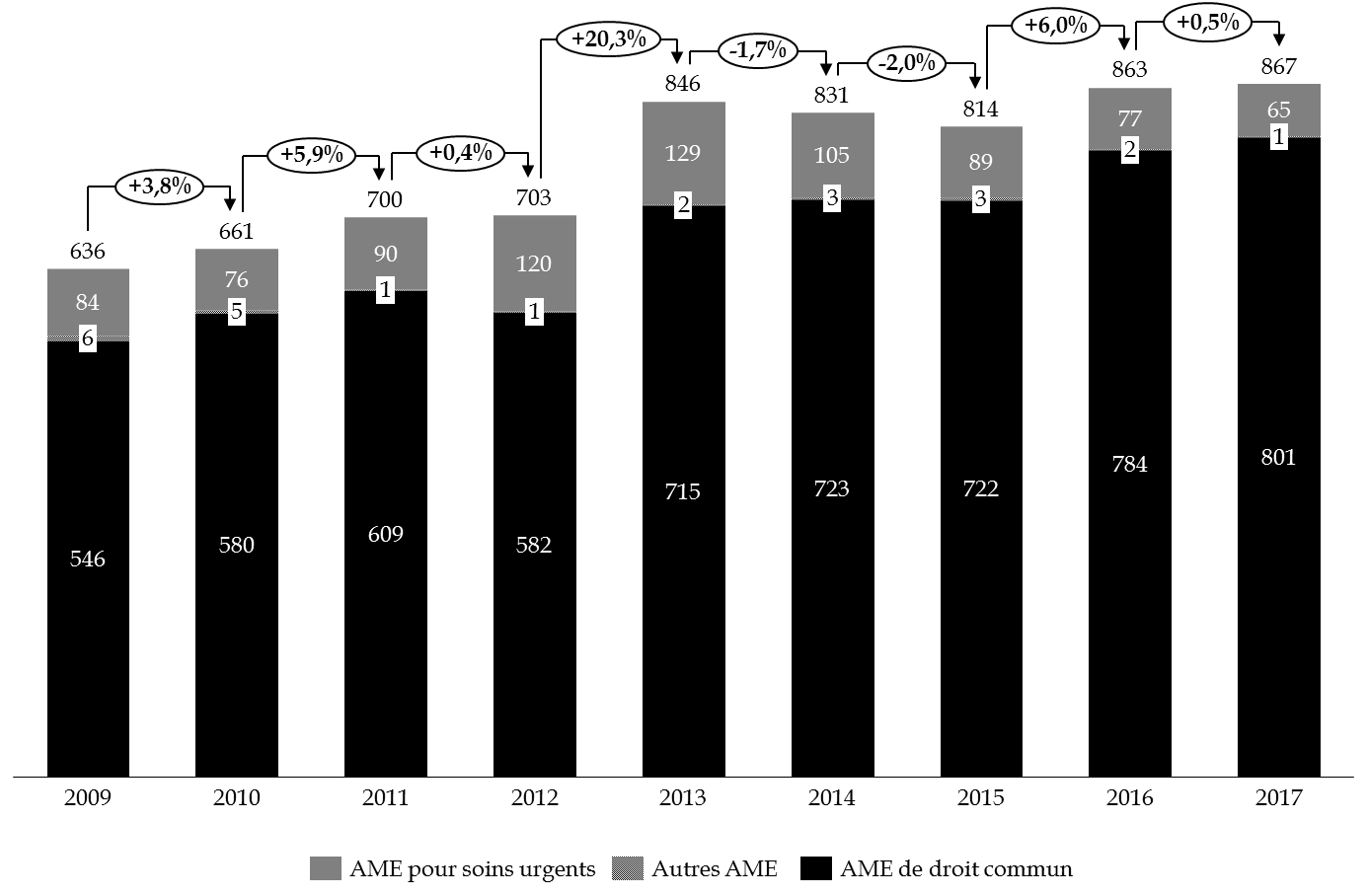
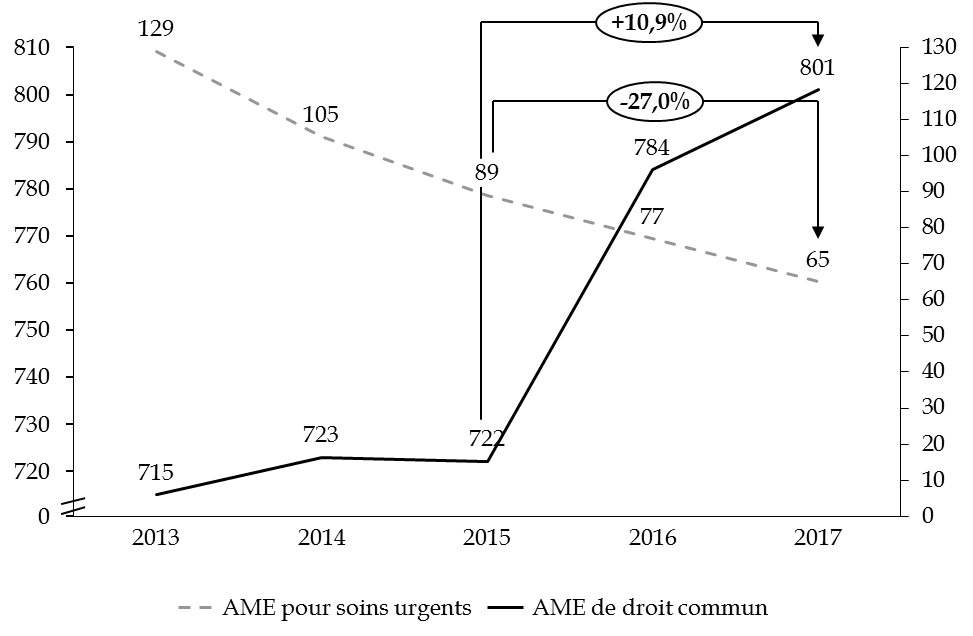
En 2017, les dépenses totales de l'État et de l'assurance maladie, tous types d'AME confondus, se sont élevées à 867 millions d'euros , en hausse de 0,5 % par rapport à 2016.
Répartition des dépenses d'AME entre 2009 et 2017 (1)
(en millions d'euros)
(1) Données relatives à l'exécution des dépenses.
Source : commission des finances du Sénat
2. ... dont les dynamiques de dépense sont opposées
Cette progression d'ensemble masque cependant une trajectoire divergente des différentes dépenses d'AME . Alors que la dépense d'AME de droit commun ne cesse d'augmenter depuis 2009, l'AME pour soins urgents diminue constamment depuis 2013, pour ne plus représenter que 7,5 % du coût total.
Répartition des dépenses d'AME entre 2009 et 2017 (1)
(en millions d'euros)
Source : commission des finances du Sénat
En réalité, la progression totale des dépenses, de l'ordre de 6,5 % entre 2015 et 2017, traduit une augmentation des dépenses d'AME de droit commun de près de 11 %, et une baisse de celles d'AME pour soins urgents de 27 %.
|
Observation n° 5 : les dépenses totales de l'État et de l'assurance maladie, tous types d'aide médicale d'État confondus, se sont élevées à 867 millions d'euros en 2017, en hausse de 0,5 % par rapport à 2016. La dépense au titre de l'aide médicale de droit commun est de plus en plus prépondérante, représentant 92 % du coût total, en augmentation de 11 % depuis 2015. |
3. Un nombre croissant de bénéficiaires de l'aide médicale d'État de droit commun
Les effectifs se concentrent principalement sur le dispositif d'AME de droit commun. Au 31 décembre 2017, 313 980 personnes étaient titulaires d'une attestation donnant accès à l'AME de droit commun 14 ( * ) sur l'ensemble du territoire, en augmentation de 0,9 % par rapport à 2016, ce qui traduit une décélération par rapport à la hausse de 7,5 % du nombre de bénéficiaires enregistrée entre 2014 et 2015.
Le nombre de bénéficiaires de l'AME pour soins urgents n'est pas connu, dans la mesure où les soins ne donnent pas lieu à une « immatriculation » à partir d'un numéro de sécurité sociale, contrairement aux bénéficiaires de l'AME de droit commun.
Nombre de bénéficiaires de l'AME de droit commun
|
2016 |
Évolution 2016/2015 |
2017 |
Évolution 2017/2016 |
||
|
Nombre de bénéficiaires au 31/12 |
Outre-mer |
23 041 |
9,3 % |
29 166 |
26,5 % |
|
Métropole |
288 269 |
-2,4 % |
286 669 |
- 0,5 % |
|
|
Total |
311 310 |
-1,6 % |
315 835 |
+1,5 % |
|
Source : commission des finances du Sénat, d'après les réponses au questionnaire
Plus généralement, deux traits caractérisent le dispositif d'AME de droit commun :
- une hausse tendancielle du nombre de bénéficiaires , ayant été plus que doublé depuis sa création en 2000 (cf. infra ) ; cette hausse tendancielle se conjugue néanmoins avec une récente diminution du nombre de « bénéficiaires consommants » ;
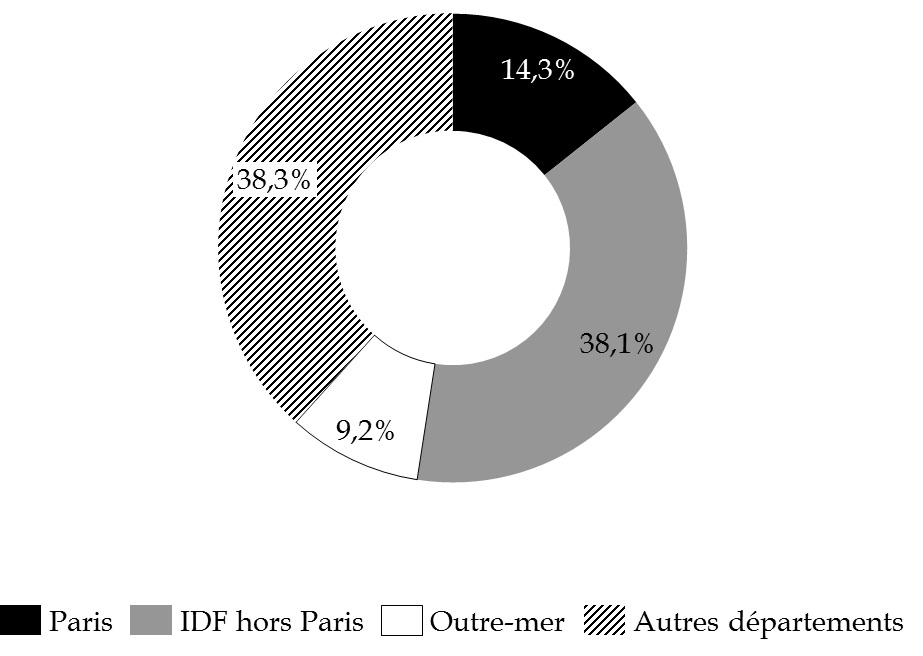
- une forte concentration sur le territoire : seules dix des 106 caisses primaires d'assurance maladie concentrent 64 % de la dépense (cf. anneau infra ) ; de même, les hospitalisations des patients bénéficiant de l'AME sont en grande majorité réalisées dans un nombre limité d'hôpitaux : 50 % des recettes sont attribuées à seulement sept établissements. Par ailleurs, l'augmentation du nombre de bénéficiaires en Guyane entre 2016 et 2017 (+ 6 054) représente la quasi-totalité de la hausse des bénéficiaires en outre-mer (+ 6 125).
Répartition géographique de la
dépense d'AME
enregistrée en 2017
(en %)
Source : questionnaire budgétaire
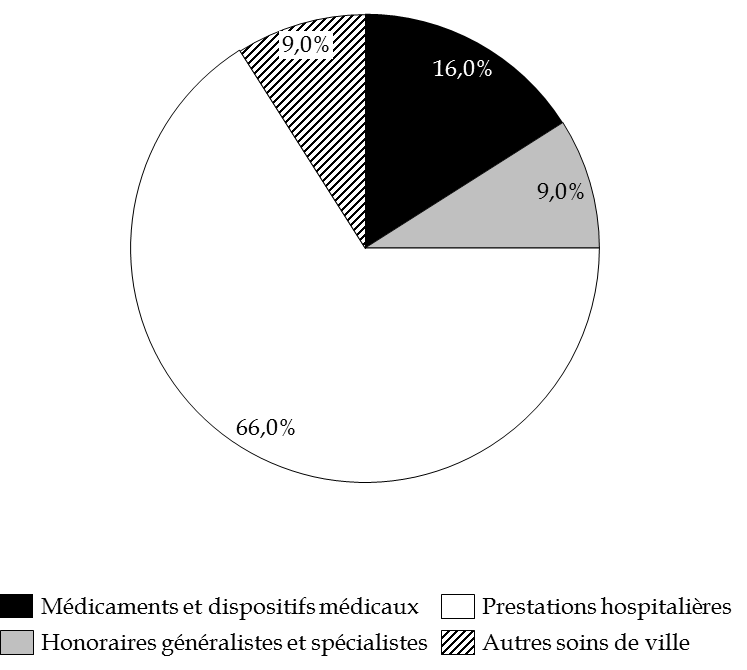
Selon les données communiquées par la direction de la sécurité sociale sur la base du premier semestre 2018, le montant moyen de dépense par bénéficiaire de l'AME de droit commun est estimé à 1 281 euros , dont :
- 818 euros en soins hospitaliers (65 %) ;
- 462 euros en soins de ville (35 %).
Votre rapporteur spécial note le dynamisme du coût moyen de la dépense d'AME , en augmentation de 5,3 % par rapport à 2017. Cette hausse en valeur concerne principalement les dépenses de médicaments et dispositifs médicaux , qui représentent 117 millions en 2017, en hausse de 8 % par rapport à 2016, et de 4 % par an en moyenne depuis 2009.
Répartition de la dépense d'AME de droit commun en 2017
(en %)
Source : commission des finances du Sénat à partir des réponses au questionnaire
L'identification des principaux déterminants de la dépense et de ses facteurs de croissance devrait encourager l'engagement d'une réflexion sur la réforme du dispositif d'AME de droit commun .
B. UNE DÉPENSE CONSTAMMENT MINORÉE PAR DES SOUS-BUDGÉTISATIONS À RÉPÉTITION
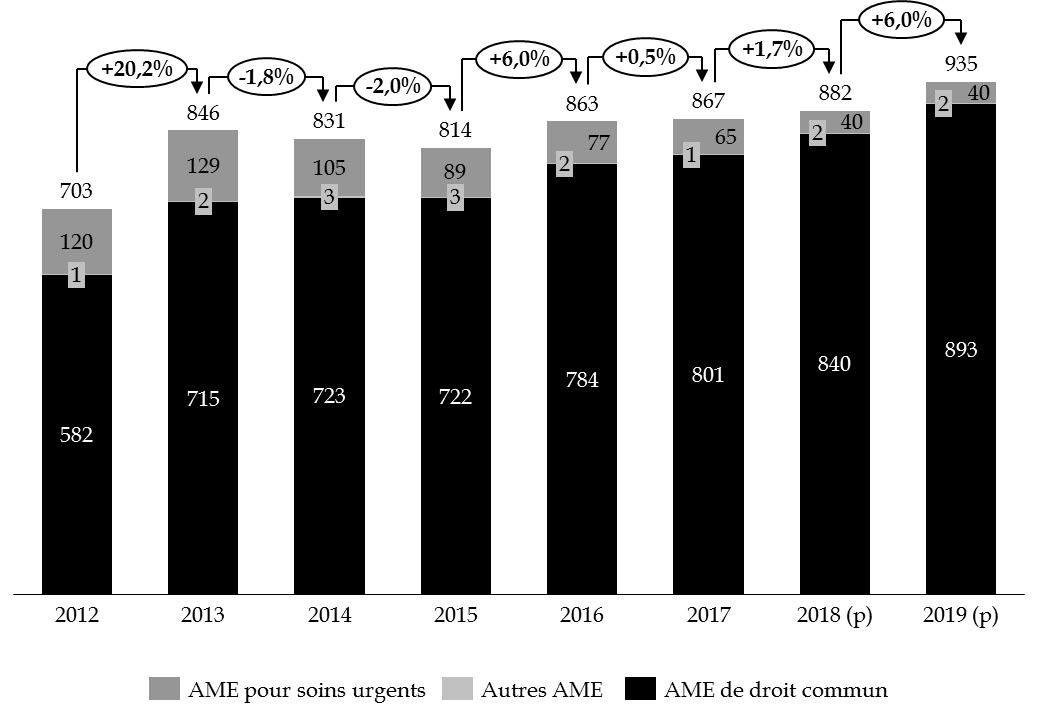
1. En hausse de 38 % depuis 2012, la dépense d'AME n'est pas maîtrisée
Les crédits demandés pour l'action 02 « Aide médicale d'État » du programme 183 « Protection maladie » par le présent projet de loi de finances s'élèvent à 934,9 millions d'euros en AE et en CP, contre 889,7 millions d'euros ouverts en loi de finances initiale pour 2018, soit une augmentation de l'ordre de 6 %.
Pour 2019, les crédits se répartissent de la façon suivante :
- une dotation budgétaire de 893,4 millions d'euros pour l'AME de droit commun, en progression de 53,2 millions d'euros par rapport aux crédits votés en loi de finances initiale pour 2018 ;
- une dotation forfaitaire de 40 millions d'euros à la CNAMTS au titre de la participation à la prise en charge des soins urgents . Ce montant est stable depuis 2008 ;
- 1,5 million d'euros pour les autres dispositifs d'AME , en diminution de 10 % par rapport à 2018, pour tenir compte de la baisse tendancielle relevée ces dernières années.
Évolution comparée des dépenses d'AME entre 2012 et 2019
(en millions d'euros)
Source : commission des finances du Sénat, à partir des données des rapports annuels de performances successifs.
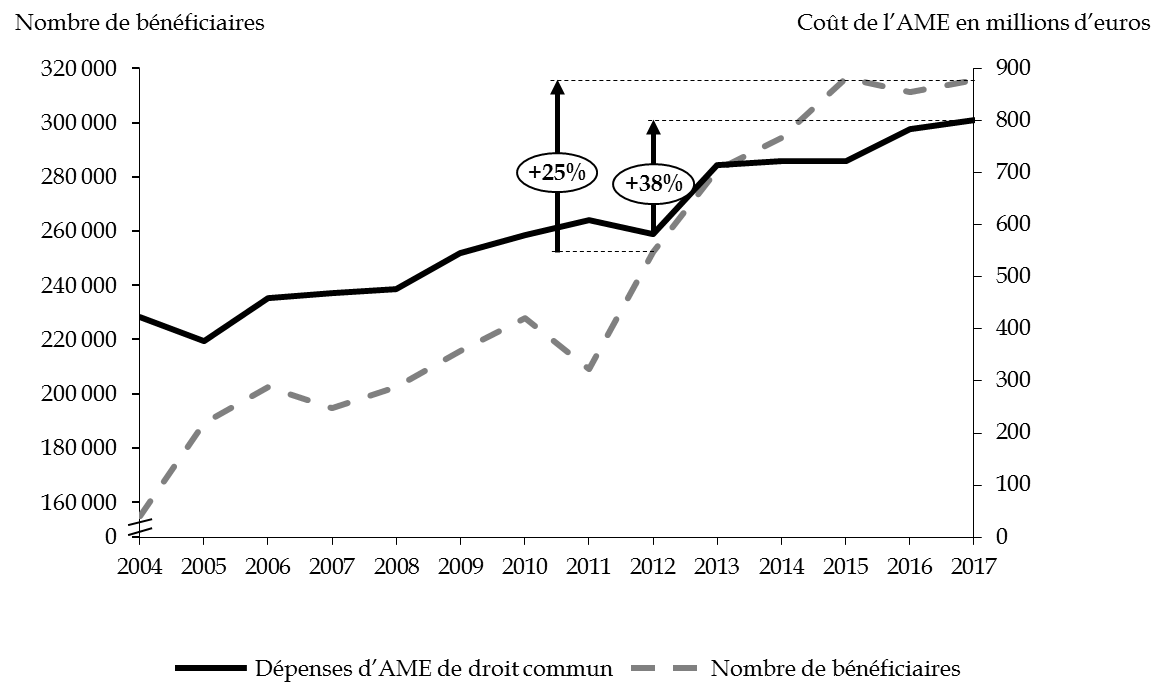
La progression des dépenses d'AME résulte de deux phénomènes concomitants, à savoir la hausse continue du nombre de bénéficiaires et l'augmentation du coût moyen par bénéficiaire, avec une accélération marquée à partir de 2012 . Les dépenses d'AME de droit commun ont progressé de 38 % depuis cette date .
Évolution comparée du coût et du
nombre de bénéficiaires
de l'AME de droit commun
Source : commission des finances du Sénat, à partir des données des rapports annuels de performances successifs
D'après le projet annuel de performances relatif à la présente mission, deux facteurs ont été pris en compte pour établir la prévision de dépense d'AME de droit commun :
- une évolution des effectifs de bénéficiaires consommant des soins équivalente à « la dynamique observée sur les derniers exercices » , estimée à + 4,7 % par an ;
- une progression de la dépense moyenne par bénéficiaire, l'hypothèse retenue étant celle d'un coût moyen de 871 euros par trimestre et consommant.
En outre, votre rapporteur spécial s'inquiète des effets sur la dépense d'AME de l'intensification des flux migratoires . Les informations transmises ne révèlent pas une prise en compte particulière de cet accroissement potentiel des dépenses, alors même que les étrangers en situation irrégulière ou les déboutés du droit d'asile entrent dans le champ de l'AME de droit commun.
La direction de la sécurité sociale se contente ainsi de noter, dans les réponses aux questionnaires budgétaires que « les effets des flux migratoire sur l'AME sont incertains (...) et dépendent notamment du statut des personnes migrantes ».
2. Une sous-budgétisation récurrente des dépenses d'AME
Votre rapporteur spécial relève que le montant des crédits proposés au titre des dépenses d'AME par le présent projet de loi de finances s'inscrit dans une démarche de sincérité budgétaire , se fondant sur une évolution tendancielle plus conforme à la réalité de la dynamique de la dépense, mais probablement encore sous-évaluée.
Néanmoins, la dépense d'AME inscrite en loi de finances initiale ne reflète pas la dépense effective :
- si le dispositif est à la charge de l'État, sa gestion est assurée par l'assurance-maladie. La mission « Santé » retrace donc une dotation à la CNAMTS, qui ne couvre pas la totalité des dépenses effectivement constatées lors de l'exercice , entraînant la constitution d'une dette de l'État vis-à-vis de la CNAMTS ;
- en outre, la comparaison avec les crédits consommés au cours d'un exercice révèle une sous-budgétisation répétée et désormais structurelle des dépenses d'AME de droit commun, contrevenant au principe de sincérité budgétaire. En dépit de leur dépassement répété, les crédits proposés en loi de finances initiale s'avèrent d'année en année insuffisants pour faire face à la dynamique de la dépense.
Votre rapporteur spécial note que ces éléments récurrents, pourtant bien connus du Gouvernement, ne l'ont pas empêché de procéder à l'annulation de près de 9,2 millions de crédits par voie de décret d'avance en 2017 15 ( * ) . Cette annulation de crédits découlait d'une prévision de baisse des dépenses de l'AME de droit commun, en raison d'une diminution du nombre de ses bénéficiaires ayant recours à des soins, observée au premier semestre 2017. Or, celle-ci s'est finalement révélée imprudente, dans la mesure où une augmentation de la dépense au titre de l'AME a finalement été constatée en fin d'année.
Ainsi, en 2017, les dépenses d'AME de droit commun enregistrées par la CNAMTS (801,1 millions d'euros) ont été supérieures de 5 % aux crédits de paiement inscrits en loin de règlement (763,3 millions d'euros). L'accroissement non anticipé des dépenses aggravé par des mesures de régulation imprudentes a entraîné la reconstitution d'une dette dont le montant passe de 11,5 millions d'euros à 49,8 millions d'euros à la fin de l'année 2017 (+ 38,3 millions d'euros) .
À cette dette s'ajoute celle résultant de l'écart entre la dotation forfaitaire de 40 millions d'euros au titre des soins urgents de l'AME et les dépenses effectivement prises en charge par l'assurance maladie (65,1 millions d'euros en 2017).
Finalement, la diminution des crédits dédiés à l'AME exécutés en 2017, qui permet au Gouvernement d'afficher une maîtrise de la dépense publique, a été compensée par l'assurance maladie . Votre rapporteur spécial déplore ce désengagement de l'État et dénonce ce transfert à l'assurance maladie de la prise en charge de dépenses qui relèvent pourtant exclusivement du périmètre de la politique de santé publique .
C. UNE RÉFLEXION DÉSORMAIS INDISPENSABLE SUR L'AVENIR DE L'AME POUR GARANTIR LA SOUTENABILITÉ DES DÉPENSES
1. Une absence préoccupante de leviers pour maîtriser la dépense
a) La fin de la progression de la dépense d'AME grâce à la modification des règles de tarification
Dans le cadre de la généralisation progressive de la tarification à l'activité des établissements publics de santé 16 ( * ) , la loi de finances rectificative pour 2011 a modifié les modalités de tarification des séjours à l'hôpital des bénéficiaires de l'AME, en vue de les rapprocher de celles des assurés sociaux. La facturation sur la base du tarif journalier de prestation (TJP), à savoir un prix de journée propre à chaque hôpital, est plus élevé que la tarification à l'activité. Ainsi, l'évaluation de l'Agence technique de l'information hospitalière (Atih) en 2012 concluait que les montants facturés selon les nouvelles règles de calcul étaient inférieurs de 25 % au montant comptabilisé précédemment.
Cette réforme a contribué à diminuer la dépense d'AME de droit commun par rapport à son évolution tendancielle sur les exercices de 2012 à 2015 inclus :
- la moindre dépense atteint ainsi 92 millions d'euros en 2013 17 ( * ) . Toutefois les économies liées à la réforme de la tarification ont été compensées par l'augmentation de la dépense imputable à l'augmentation des effectifs : l'effet volume a dépassé l'effet prix ;
- parallèlement, la réduction en 2014 et la suppression totale en 2015 des coefficients de majoration des tarifs hospitaliers prévus de façon transitoire en vue de lisser l'effet pour les hôpitaux de la mise en oeuvre de la tarification à l'activité aux séjours liés à l'AME de droit commun ont également contribué à contenir l'évolution des dépenses d'AME entre 2014 et 2016, générant une économie d'environ 180 millions d'euros au total ;
- compte tenu de l'évolution des effectifs de bénéficiaires de l'AME et de la hausse du nombre de leurs séjours hospitaliers, l'économie augmente de 10 millions d'euros en 2017, pour atteindre environ 190 euros.
Néanmoins, la modification des règles de tarification, qui a temporairement contenu la progression de la dépense depuis 2012, ne devrait plus produire que des effets très limités à compter de 2018.
b) Un renforcement des contrôles peu susceptible de contenir la progression de la dépense d'AME
La gestion et le suivi de l'AME ont fait l'objet d'une attention croissante ces dernières années.
Les caisses primaires d'assurance maladie (CPAM) diligentent des contrôles lors de l'ouverture des droits : les personnels recueillent les pièces justificatives nécessaires et contrôlent l'identité du demandeur et la stabilité de la résidence. Les ressources font toujours l'objet d'une déclaration sur l'honneur alors même qu'elles restent difficilement vérifiables . En outre, il peut souvent être difficile de contrôler la durée de résidence de personnes séjournant irrégulièrement sur le territoire national. Les demandes d'attestation sont également instruites et soumises à un contrôle de cohérence.
Le programme 183 « Protection maladie » intégrait depuis quelques années un indicateur relatif au contrôle des ressources déclarées des bénéficiaires de l'AME, retraçant la proportion des dossiers présentant des ressources nulles faisant l'objet d'un contrôle. 3,8 % des dossiers contrôlés dans ce cadre ont ainsi fait l'objet d'un refus d'octroi d'AME en 2016 . La cible d'un contrôle complet de ces dossiers étant atteinte depuis plusieurs exercices, cet indicateur est remplacé à compter de 2018 par la mesure du pourcentage des dossiers de demande d'AME contrôlés .
10 % des dossiers d'AME ont ainsi été contrôlés en 2018 . La centralisation de l'instruction des demandes d'AME dans trois caisses d'assurance maladie à compter de 2019 (Bobigny, Paris, Marseille) devrait favoriser un renforcement et une meilleure répartition des contrôles sur l'ensemble des dossiers , permettant d'orienter la cible 2020 à la hausse, à hauteur de 12 %.
Selon les informations communiquées à votre rapporteur spécial, le montant du préjudice subi au titre des fraudes relatives à l'AME s'élèverait à 461 000 euros en 2017.
En 2017, les fraudes relatives à l'AME représentent près de 20 % des montants de fraudes détectés et stoppés par l'assurance maladie en matière de gestion des droits, ce qui démontre le caractère rigoureux des modalités de gestion de l'AME de droit commun par les CPAM .
Toutefois, si le renforcement des contrôles est indispensable afin d'assurer une gestion rigoureuse de l'AME, il ne constitue pas un levier de maîtrise de la dépense .
2. Face à la dynamique des dépenses, la nécessité d'une réforme en profondeur de l'AME
a) Un système français particulièrement généreux en comparaison des dispositifs étrangers
Le système français d'AME se distingue par deux conditions d'octroi, de ressources et de durée minimale de résidence , mais se caractérise par un large panier de soins auquel l'AME donne droit.
Les systèmes d'aides médicalisées des étrangers en situation irrégulière mis en oeuvre par d'autres pays européens n'appliquent pas cette condition de durée minimale de séjour. L'encadrement de l'aide repose en réalité moins sur un ciblage de la population que sur une restriction des soins éligibles à la prise en charge gratuite au titre de la solidarité nationale.
Ces dispositifs ne sont pas similaires à l'AME et s'apparentent davantage à la prise en charge des soins urgents, sans limitation de durée de séjour dans le pays . Dans ce cadre, seuls les soins urgents, les soins liés à la maternité, les soins aux mineurs et les dispositifs de soins préventifs dans le cadre de programmes sanitaires publics sont pris en charge gratuitement.
Selon les informations transmises par la direction de la sécurité sociale :
- en Allemagne , la loi du 1 er novembre 1993 sur les prestations accordées aux demandeurs d'asile reconnaît aux étrangers en situation irrégulière le droit de bénéficier des mêmes prestations que les demandeurs d'asile. Elle garantit l'accès gratuit aux soins urgents , à savoir le traitement de maladie graves et douleurs aigües, ainsi qu'à ceux liés à la grossesse, aux vaccinations règlementaires et aux examens préventifs. Ces prestations sont moins étendues que celles offertes par le régime de sécurité sociale ; elles ne comprennent pas, par exemple, le traitement des maladies chroniques. Lorsque l'urgence n'est pas justifiée, ces personnes ne peuvent consulter directement un médecin mais doivent, au préalable, demander une autorisation du centre d'accueil où ils résident, ce dernier assurant ensuite la prise en charge de la consultation et des médicaments. Le dispositif de l'assistance médicale est entièrement financé par les Länder , et variable d'un Land à l'autre ;
- en Belgique , les personnes en situation irrégulière considérées comme indigentes ayant besoin de soins médicaux peuvent bénéficier de l' aide médicale urgente auprès du centre public d'action sociale (CPAS) dont elles relèvent. Les soins leur sont alors dispensés gratuitement, mais l'État fédéral ne rembourse aux CPAS que les dépenses de santé déterminées par une nomenclature , au sein de laquelle les soins de confort sont exclus ;
- en Espagne, au Danemark et en Italie , l'assistance sanitaire pour les étrangers en situation irrégulière est réduite aux cas d'urgence, de maternité ou de soins aux mineurs . En Espagne et en Italie, toutes les personnes peuvent aussi bénéficier des programmes de santé publique, notamment en matière de vaccination ou de prévention des maladies infectieuses. Le dispositif d'assistance sanitaire espagnol est financé par le budget général de l'État, avec un coût de 233 millions d'euros pour 186 000 bénéficiaires en 2013 .
b) Une réflexion à mener sur les déterminants de la dépense et le recentrage des soins
Afin d'assurer la soutenabilité de la dépense de la mission « Santé », une réforme en profondeur du dispositif d'AME de droit commun semble indispensable.
En l'absence d'une réelle politique de gestion des flux migratoires, que votre rapporteur spécial appelle de ses voeux, la réforme de l'AME pourrait consister en un recentrage des soins pris en charge sur un panier ciblant le traitement des soins urgents, des maladies graves et des mesures de médecine préventive.
Votre rapporteur est également favorable au rétablissement du droit de timbre , introduit en loi de finances pour 2011 18 ( * ) et supprimé en loi de finances rectificative pour 2012 19 ( * ) . Destiné à maitriser les dépenses d'AME, ce droit de timbre annuel fixé à 30 euros devait être acquitté par tous les demandeurs de l'AME afin de pouvoir bénéficier du dispositif. Votre rapporteur note la concomitance de la suppression de ce droit de timbre avec l'augmentation spectaculaire de la dépense d'AME de droit commun (+ 38 % depuis 2012).
Dans la mesure où les établissements publics de santé et leurs praticiens ne peuvent, pour des raisons d'éthique professionnelle, refuser de prendre en charge certains patients, un écueil de la réforme de l'AME de droit commun serait donc d'entraîner un report de charge important vers les hôpitaux. Un dispositif de prise en charge minimale doit donc être conservé ; il apparaît plus pertinent que celui-ci continue d'être financé par le budget de l'État et en particulier par la mission « Santé » .
|
Observation n° 6 : le dynamisme de l'aide médicale d'État de droit commun met sous tension la soutenabilité de la mission « Santé », avec une dépense exécutée en croissance de 38 % entre 2012 et 2017 et un nombre de bénéficiaires en hausse de 25 % sur la même période. |
LES
MODIFICATIONS APPORTÉES
PAR L'ASSEMBLÉE NATIONALE
En seconde délibération , l'Assemblée nationale a adopté un amendement visant à réduire de 2,05 millions d'euros les AE et les CP de la mission (2 042 639 euros sur le programme 204 « Prévention, sécurité sanitaire et offre de soins » et 9 221 euros sur le programme 183 « Protection maladie ») afin de gager des ouvertures de crédits sur d'autres missions.
EXAMEN DES ARTICLES RATTACHÉS
ARTICLE 81 quater
(nouveau)
Création d'une annexe budgétaire
dédiée à la prévention en santé
. Commentaire : le présent article a pour objet d'ajouter la « prévention en santé » parmi la liste des politiques publiques interministérielles faisant l'objet d'un document de politique transversale annexé au projet de loi de finances de l'année.
I. LE DROIT EXISTANT
L'article 128 de la loi n°2005-1720 du 30 décembre 2005 de finances rectificative pour 2005 prévoit que « le Gouvernement présente , sous forme d'annexes générales au projet de loi de finances de l'année, des documents de politique transversale relatifs à des politiques publiques interministérielles dont la finalité concerne des programmes n'appartenant pas à une même mission. »
Le I de l'article 128 liste les 21 politiques publiques faisant l'objet d'un document de politique transversale (DPT), également appelé « orange budgétaire » . Cet outil de pilotage, visant à améliorer la coordination et l'efficacité de l'action publique, détaille pour chaque politique publique interministérielle :
- les objectifs de la politique transversale et les moyens mis en oeuvre (rappel des programmes budgétaires qui concourent à la politique transversale, axes de la politique, objectifs et indicateurs de performance retenus) ;
- l'effort financier consacré par l'État à la politique transversale pour l'année à venir, l'année en cours et l'année précédente, y compris en matière de dépenses fiscales ;
- la manière dont chaque programme budgétaire particip e, à travers ses différents dispositifs, à la politique transversale ;
Pour chaque politique transversale, un ministre « chef de file » est désigné par le Premier ministre. Il coordonne les activités de l'État relevant des différents programmes concernés, afin d'obtenir des résultats socio-économiques communs.
Chaque ministre chef de file a la responsabilité de concevoir le ou les documents de politique transversale dont il a la responsabilité en vue du débat budgétaire au Parlement .
II. LE DISPOSITIF ADOPTÉ PAR L'ASSEMBLÉE NATIONALE
À l'initiative de plusieurs groupes politiques, et avec l'avis favorable de la commission des finances, l'Assemblée nationale a adopté le présent article, qui prévoit la création d'un document de politique transversale relatif à la politique de « prévention en santé ».
Conformément aux dispositions de l'article 128 de la loi de finances rectificatives pour 2005 précitée, ce document sera annexé au prochain projet de loi de finances.
III. LA POSITION DE VOTRE COMMISSION DES FINANCES
La Cour des comptes a préconisé à deux reprises, en 2011 et 2017 20 ( * ) , l'élaboration d'un document de politique transversale sur la prévention en santé, de manière à « construire une vision interministérielle consolidée des dépenses » de l'État en la matière. En effet, la prévention en santé dépasse la seule sphère du ministère de la santé, et renvoie à plusieurs programmes budgétaires.
La création d'un document de politique transversale relatif à la politique de « prévention en santé » permettrait aux parlementaires de disposer d'une vision exhaustive des moyens affectés à cette politique , contribuant à renforcer leur pouvoir de contrôle sur les dépenses qui s'y rapportent.
Décision de votre commission : votre commission vous propose de s'en remettre à la sagesse du Sénat sur cet article.
ARTICLE 81 quinquies
(nouveau)
Remise d'un rapport au Parlement sur le dispositif
d'indemnisation pour les victimes de l'exposition à la
Dépakine
. Commentaire : le présent article prévoit que le Gouvernement remette au Parlement un rapport sur la soutenabilité pour les finances publiques du dispositif d'indemnisation prévu pour les victimes de l'exposition au valproate de sodium ou d'un de ses dérivés (type Dépakine) in utero.
I. LE DROIT EXISTANT
Le valproate de sodium est utilisé comme antiépileptique depuis 1967, date d'obtention de son autorisation de mise sur le marché. Depuis juin 2018, ce produit est interdit aux femmes en âge de procréer.
En effet, en 2016, une enquête de l'Inspection générale des affaires sociales (IGAS) sur l'utilisation des spécialités pharmaceutiques à base de valproate de sodium 21 ( * ) et une étude épidémiologique de l'Agence nationale de sécurité du médicament et des produits de santé (ANSM) 22 ( * ) ont révélé que l'exposition in utero à ce produit était associée à un risque de malformation foetale majeure.
À la suite de ces révélations, l'article 150 de la loi n° 2016-1917 du 29 décembre 2016 de finances pour 2017 a créé un dispositif d'indemnisation 23 ( * ) confié à l'Office national d'indemnisation des accidents médicaux (ONIAM), qui a vu ses missions élargies 24 ( * ) , dont l'entrée en vigueur était fixée au 1 er juin 2017.
Le décret n° 2017-810 du 5 mai 2017, paru le 7 mai 2017 au Journal Officiel, a précisé les modalités d'instruction des demandes d'indemnisation.
Les lois de finances pour 2017 puis 2018 ont prévu des dotations de 9,2 millions d'euros puis 77,7 millions d'euros pour amorcer la mise en place du dispositif puis prendre en charge le coût des premières indemnisations.
En 2017, seuls 500 000 euros auraient été consommés ; de la même manière, la consommation pour l'année 2018 serait bien inférieure à la prévision, puisqu'aucune décision d'indemnisation n'aurait été prise.
II. LE DISPOSITIF ADOPTÉ PAR L'ASSEMBLÉE NATIONALE
Avec un avis défavorable de la commission des finances et du Gouvernement, l'Assemblée nationale a adopté le présent article.
Ce dernier a pour objet la remise par le Gouvernement, avant le 1 er septembre 2019, d' un rapport au Parlement sur la soutenabilité pour les finances publiques du dispositif d'indemnisation prévu pour les victimes de l'exposition au valproate de sodium ou d'un de ses dérivés in utero , par l'Office national d'indemnisation des accidents médicaux (ONIAM).
Selon l'exposé de l'amendement, le rapport devra également faire « l'état des lieux de la gestion de ce dispositif par l'ONIAM depuis son entrée en vigueur en 2017 ».
Cette demande de rapport serait fondée sur deux constats :
- la procédure instaurée serait « particulièrement complexe (double instance pour l'examen et la décision, dossiers de 800 pages, concours d'un avocat nécessaire de fait, délai de procédure d'au moins 7 mois) ce qui pose la question de l'effectivité de l'accès au dispositif pour les familles de victimes » ;
- la dotation prévue pour 2019 manquerait de lisibilité, et serait « en diminution de 10,5 millions d'euros », alors que le montant des indemnisations à verser pourrait être particulièrement élevé, le nombre de victimes étant estimé à 10 000 environ.
III. LA POSITION DE VOTRE COMMISSION DES FINANCES
La gestion de l'ONIAM a déjà fait l'objet de plusieurs critiques de la Cour des comptes 25 ( * ) , qui estimait en 2017 que ses résultats demeuraient « très éloignés des objectifs » et que l'opérateur présentait de « nombreuses et graves défaillances de gestion ».
Votre rapporteur spécial note que ces critiques semblent aujourd'hui justifiées : pour la Dépakine, seuls 15 dossiers pouvant donner lieu à une indemnisation auraient été traités à ce jour, tandis que 296 victimes seulement auraient déposé une demande d'indemnisation.
La situation semble donc suffisamment préoccupante à court et moyen terme pour justifier la remise d'un rapport à la représentation nationale.
Décision de votre commission : votre commission vous propose d'adopter cet article sans modification.
AMENDEMENTS PROPOSÉS
PAR VOTRE COMMISSION DES FINANCES
|
PROJET DE LOI DE FINANCES |
|||
|
ARTICLES SECONDE PARTIE MISSION SANTÉ |
N° |
II-35 |
|
AMENDEMENT
|
présenté par |
|
|
M. JOYANDET au nom de la commission des finances ARTICLE 39 État B (crédits de la mission) |
|
Modifier ainsi les crédits des programmes :
(en euros)
|
Programmes |
Autorisations d'engagement |
Crédits de paiement |
||
|
+ |
- |
+ |
- |
|
|
Prévention, sécurité sanitaire et offre de soins |
||||
|
Protection maladie |
300 000 000 |
300 000 000 |
||
|
TOTAL |
300 000 000 |
300 000 000 |
||
|
SOLDE |
- 300 000 000 |
- 300 000 000 |
||
Objet
Cet amendement a pour objet de diminuer de 300 millions d'euros les crédits de paiement et les autorisations d'engagement de l'action 02 « Aide médicale de l'État » du programme 183 « Protection maladie » de la mission « Santé » relatifs à l'aide médicale d'État (AME).
L'augmentation des crédits de l'AME proposée par le présent projet de loi de finances, après la hausse de 10 % des crédits constatée en loi de finances pour 2018, met en péril la soutenabilité de la mission.
Il eût été préférable d'engager une véritable réflexion sur l'AME et sur les déterminants de sa dépense. Une réforme de l'AME pourrait consister à remplacer l'AME de droit commun par une « aide médicale d'urgence » réservant l'accès gratuit aux soins au traitement des maladies graves et des douleurs aiguës, aux soins liés à la grossesse et à ses suites, aux vaccinations réglementaires et aux examens de médecine préventive, sur le modèle du dispositif existant en Allemagne.
À défaut d'une refonte du dispositif, le présent amendement propose donc une réduction des crédits de paiement et des autorisations d'engagement relatifs à l'AME.
|
PROJET DE LOI DE FINANCES |
|||
|
ARTICLES SECONDE PARTIE MISSION SANTÉ |
N° |
II-43 |
|
AMENDEMENT
|
présenté par |
|
|
M. JOYANDET au nom de la commission des finances ARTICLE ADDITIONNEL AVANT L'ARTICLE 81 QUATER |
|
Avant l'article 81 quater
Insérer un article additionnel ainsi rédigé :
I. - La section II du chapitre II du titre IV de la première partie du code général des impôts est complétée par un VII ainsi rédigé :
« VII : Aide médicale d'État
« Art. 963 bis. - Le droit aux prestations mentionnées à l'article L. 251-2 du code de l'action sociale et des familles est conditionné par le paiement d'un droit annuel par bénéficiaire majeur, dont le montant est fixé par décret. »
II. - Le premier alinéa de l'article L. 251-1 du code de l'action sociale et des familles est complété par les mots : « , sous réserve, s'il est majeur, de s'être acquitté, à son propre titre et au titre des personnes majeures à sa charge telles que définies ci-dessus, du droit annuel mentionné à l'article 963 bis du code général des impôts ».
III. - Le I et le II entrent en vigueur à compter du 1 er janvier 2019.
Objet
Cet amendement a pour objet de rétablir un droit de timbre annuel devant être acquitté par tous les demandeurs de l'Aide médicale d'État (AME) de droit commun afin de pouvoir bénéficier du dispositif. Ce droit de timbre, introduit en loi de finances pour 2011, a été supprimé en loi de finances rectificative pour 2012.
Depuis la suppression du droit de timbre, force est de constater que la dépense d'AME n'est pas maîtrisée. Le nombre de bénéficiaires a progressé de 47 % entre 2012 et 2018, tandis que dans le même temps le coût total de l'AME de droit commun a augmenté de 38 %.
Ce rythme de progression n'est pas soutenable d'un point de vue financier. En l'absence d'une réelle politique de gestion des flux migratoires, une réforme de l'AME parait désormais indispensable pour assurer la soutenabilité des dépenses.
Le rétablissement d'un droit annuel forfaitaire constituerait une première avancée en vue de cette réforme et présenterait deux avantages majeurs :
- en premier lieu, il s'agirait d'une mesure symbolique forte, garantissant que les personnes en situation irrégulière participent à leur couverture sociale, alors même que cette dernière nécessite un effort de solidarité nationale ;
- en second lieu, le droit de timbre constituerait une recette financière non négligeable dans un contexte d'attrition des crédits dévolus aux autres programmes de la mission « Santé ». Ainsi, un droit de timbre fixé à 30 euros pourrait générer des recettes de l'ordre de 5 millions d'euros. Ce montant correspond précisément à la diminution des crédits du programme 104 entre 2018 et 2019.
EXAMEN EN COMMISSION
Réunie le mardi 6 novembre 2018, sous la présidence de M. Vincent Éblé, président, la commission a procédé à l'examen du rapport de M. Alain Joyandet, rapporteur spécial, sur la mission « Santé ».
M. Alain Joyandet , rapporteur spécial de la mission « Santé » . - Les crédits de la mission augmentent de 3,5 %, après la hausse exceptionnelle de 10 % en 2018, pour atteindre 1,423 milliard d'euros. La mission comporte deux programmes. Année après année, le programme 204, qui finance les missions de santé publique de l'État, est raboté, alors que le programme 183, qui correspond à l'aide médicale d'État (AME), c'est-à-dire l'assistance aux immigrés en situation irrégulière, ne cesse d'être abondé, quasiment sans compter. Pourquoi ?
Les crédits du programme 204 « Prévention, sécurité sanitaire et offre de soins » sont passés de 635 millions d'euros à 479 millions d'euros entre 2013 et 2019 quand ceux du programme « Protection maladie », naguère de 744 millions d'euros, atteindront 943 millions d'euros en 2019 et sont une hausse de 53 millions d'euros par rapport à 2018.
Entre 2009 et 2017, l'aide de droit commun, qui constitue l'essentiel de l'AME, a vu son coût croître de 47 % et le nombre de ses bénéficiaires, de 46 %. Dans le même temps, on demande chaque année aux quatre opérateurs du programme 204, survivants d'un processus ininterrompu de fusions et de rapprochements, de rogner quelques points de pourcentage sur leurs frais de fonctionnement. Cette année, c'est - 5 %, et - 2,5 % sur les effectifs ! Certes, il n'est pas mauvais de pousser à l'efficience, surtout pour des organismes qui consomment 328 millions d'euros par an...
Cette année, le périmètre de la mission change peu. Cette stabilisation est bienvenue. De plus, la sincérité que nous demandons depuis des années est présente. Enfin, l'évolution des crédits se situe dans l'épure décidée par les lois de programmation.
Mais depuis 2013, après la suppression du ticket modérateur, les crédits des programmes de santé publique ont été diminués de 25 %, et ceux de l'AME ont augmenté de 27 % ! Je salue les efforts de gestion réalisés par les opérateurs. Pour autant, malgré la hausse de 3 % des crédits de la mission, la diminution constante de leur budget a pour résultat que les objectifs ne sont pas atteints. Ainsi, du dépistage du cancer colorectal : le Gouvernement avait fixé pour objectif de dépister 50 % de la population concernée, et on atteint péniblement les 35 % en exécution 2017. Évidemment : les agences qui font la promotion de ce dépistage voient leurs crédits baisser de quelques points de pourcentage chaque année.
J'estime qu'on ne pourra pas continuer ainsi à réduire sans cesse les moyens des opérateurs de la santé publique. Et, tant que nous n'aurons pas réformé en profondeur l'AME, comme l'a proposé Roger Karoutchi en 2015 - et mis en place une gestion sérieuse des flux migratoires - la situation ne s'améliorera pas. Comme l'Angleterre, l'Italie, l'Espagne et l'Allemagne, nous devons revenir sur les règles et les limites de notre AME. On pourrait, par exemple, la limiter aux situations d'urgences, aux grossesses et à la santé des enfants et renforcer les actions de pédagogie. J'estime enfin que la suppression du timbre fiscal de 30 euros a été une erreur. La somme ainsi payée par des immigrés en situation irrégulière les sensibilisait au fait que la gratuité n'existe pas. Il est vrai que cela ne rapportait que 5 millions d'euros, mais c'est justement le montant dont on rabote cette année le programme 204 !
Je vous propose deux amendements. Le premier, d'appel, propose comme l'an dernier de réduire les crédits de l'AME de 300 millions d'euros. Son coût serait ainsi ramené à celui que nous connaissions entre 2007 et 2009. Le second propose de remettre en place un ticket modérateur de 30 euros. Sous réserve de leur adoption, je vous propose d'adopter les crédits de la mission « Santé ».
M. Vincent Delahaye . - La mission « Santé » est marquée par la hausse permanente du coût de l'AME, en effet. Voilà des années que nous en parlons, et que nous souhaitons réformer ce programme. J'avais proposé la création d'un groupe de travail au Sénat, associant la commission des finances et celle des affaires sociales, afin d'élaborer des propositions pour encadrer ces dépenses de guichet, sur lesquelles l'État n'a aucune maîtrise. Les propositions du rapporteur vont dans le bon sens, mais un travail sérieux aboutirait à des propositions plus précises : si le Gouvernement ne les mettait pas en oeuvre, nous ne voterions pas les crédits. Une coupe de 300 millions d'euros est plus brutale. Je voterai les amendements du rapporteur et, s'ils ne sont pas adoptés, voterai contre l'adoption des crédits de la mission.
M. Philippe Dallier . - Il y avait fin 2017 une dette de 50 millions d'euros. A-t-elle été absorbée en 2018 ? Les crédits pour 2019 en tiennent-ils compte ? Sinon, cela poserait un problème de sincérité budgétaire.
M. Roger Karoutchi . - Il faudra un jour, au-delà des déclarations incantatoires et des postures idéologiques, se mettre autour d'une table pour réformer l'AME. En 2015, j'avais dit à Mme Touraine que, si nous ne faisions rien en ce sens, les crédits de l'AME exploseraient dans les trois prochaines années, jusqu'à atteindre le milliard d'euros. Elle m'avait répondu avec assurance qu'au contraire, les mesures de maîtrise des dépenses qu'elle mettrait en place contiendraient le coût de ce programme en-deçà de 500 millions d'euros. Beau succès ! Si nous ne rationalisons pas ce dispositif pour maîtriser cette dépense, il finira par être supprimé. Chaque année, le Gouvernement est incapable de prévoir son coût, qui atteint désormais quasiment le milliard d'euros. Je voterai les amendements du rapporteur.
M. Thierry Carcenac . - Cette mission comporte en effet deux programmes, et les crédits enlevés à l'un abondent l'autre. Vous évoquez page 24 la mutualisation entre agences sanitaires, qui devrait être renforcée, et vous indiquez qu'une ordonnance prise en janvier 2017 prévoit un décret en Conseil d'État. Où en sommes-nous ?
Le nombre de bénéficiaires de l'AME a augmenté. La reconstitution d'une dette pose un problème de sincérité budgétaire, certes, sans parler de son effet sur les finances des établissements hospitaliers qui assument la plus grosse part de ce programme - en Guyane, par exemple.
Vous dites qu'il y a des contrôles. Pouvez-vous nous donner des précisions ?
Le fait que le nombre de bénéficiaires de l'AME soit passé de 195 000 à 315 000 doit nous inciter à refuser la baisse de 300 millions d'euros que vous proposez. Je ne voterai pas davantage le rétablissement du timbre fiscal, à l'heure où nous supprimons toutes les petites taxes !
M. Victorin Lurel . - Sur les 315 000 bénéficiaires de l'AME, 30 000 vivent outre-mer, soit 9,2 %. Leur nombre augmente en Guyane. Qu'en est-il à Mayotte, ou à Saint-Martin ? L'État va recentraliser la gestion du RSA à Mayotte et en Guyane. Pour en bénéficier, il faudra désormais quinze ans de présence régulière sur le territoire, et non plus cinq. Tant vaut dire qu'il n'y aura presque plus de RSA servi aux étrangers établis en Guyane. Cela pose un problème de droits de l'Homme ! Nos 750 kilomètres de frontières poreuses - sans parler de celles de Mayotte - ne changent rien au fait que nous avons une Constitution. Nous devons débattre de cette durée de quinze ans, tout comme de l'articulation du RSA avec l'AME, de manière apaisée.
M. Alain Joyandet , rapporteur spécial . - Il serait bon en effet d'effectuer un travail de fond, en rassemblant au maximum, ce qui ne serait pas facile car certains considèrent qu'il ne faut rien changer et que la France, sur ce point, doit dépenser sans compter - ce qui est une opinion parfaitement respectable. Le Gouvernement n'a pas annoncé de remise en cause de l'AME, dont acte. Mais certains parlementaires voudraient agir avant qu'on atteigne les deux milliards d'euros...
En effet, il y a une dette, malgré l'inscription de crédits supplémentaires en loi de finances initiale. Les 50 millions d'euros que vous évoquez résultent d'un manque de 11 millions d'euros, auquel s'est ajouté un déficit de 38 millions d'euros. Pour l'heure, il n'y a pas de solution. Cela aussi devrait nous conduire à débattre d'une réforme de l'AME, car cette dette pose la question de la sincérité des comptes.
Certains hôpitaux assument une grande partie de l'AME, à Marseille, à Paris et dans sa couronne, en Guyane, aussi... La facturation des actes a été réformée et ne se fait pas à la T2A, et l'AME d'urgence, qui coûte environ 60 millions d'euros, fait l'objet d'un paiement forfaitaire. D'où la nécessité de limiter les abus.
Nous n'avons que peu d'information sur les contrôles : nous connaissons leur nombre, mais pas leurs résultats ! Les objectifs en la matière ne concernent pas non plus leurs résultats. Cela en dit long...
Pas de caricatures ! Il n'y a pas des bons d'un côté, qui défendraient de manière irresponsable l'accueil et l'humanité, et des méchants, qui refuseraient de soigner des personnes en détresse. Nous devons promouvoir la fraternité et l'accueil, mais en nous montrant responsables. Sinon, si le coût pour la collectivité nous indiffère, il faudrait ne plus limiter les crédits du programme 204 aussi ! Comment peut-on baisser les crédits de l'agence qui lutte contre le cancer et augmenter ceux de l'AME ?
Nous devons accueillir et bien soigner, tout en préservant les intérêts supérieurs de la Nation.
Quant à Mayotte, je n'ai pas les chiffres, mais je suppose que ce sont les crédits dédiés à la maternité qui dominent.
M. Philippe Dominati . - C'est la première maternité d'Europe !
Article 39
État B
L'amendement n° 1 est adopté.
À l'issue de ce débat, la commission a décidé de proposer au Sénat l'adoption des crédits de la mission « Santé », sous réserve de l'adoption de son amendement.
Article additionnel après l'article 81
L'amendement n° 2 est adopté et devient un article additionnel.
*
* *
Réunie à nouveau le jeudi 22 novembre 2018, sous la présidence de M. Vincent Éblé, président, et après avoir pris acte des modifications apportées par l'Assemblée nationale, la commission a confirmé sa décision de proposer au Sénat l'adoption des crédits de la mission, tels que modifiés par son amendement le 6 novembre, et l'adoption de l'article additionnel après l'article 81, qui devrait, en définitive, être inséré avant l'article 81 quater .
La commission a décidé de s'en remettre à la sagesse du Sénat, en attendant des explications du Gouvernement, sur l'article 81 quater .
Elle a décidé d'adopter sans modification l'article 81 quinquies .
* 1 Il s'agissait principalement du financement de la formation médicale initiale, transféré du programme 204 « Prévention, sécurité sanitaire et offre de soins » à la Caisse nationale d'assurance maladie des travailleurs salariés (CNAMTS).
* 2 Les crédits ont été répartis entre les autres actions comme suit : action 12 « Santé des populations », action 14 « Prévention des maladies chroniques et qualité de vie des malades », action 16 « Veille et sécurité sanitaire » et action 17 « Politique des produits de santé et de la qualité des pratiques et des soins ».
* 3 Le mouvement de réduction du nombre d'opérateurs sanitaires financés par le programme 204 se poursuit : en 2015, le programme finançait dix opérateurs, puis huit en 2016 à la suite du transfert du financement intégral du Centre national de gestion des praticiens hospitaliers et des personnels de direction de la fonction publique hospitalière (CNG) et de l'agence technique de l'information et de l'hospitalisation (Atih) par l'assurance maladie et 6 en 2016 avec la fusion des trois opérateurs constituant l'ANSP : l'établissement de préparation et de réponse aux urgences sanitaires (Eprus), l'Institut national de prévention et d'éducation pour la santé (Inpes) et l'Institut de veille sanitaire (Invs).
* 4 Loi n° 2017-228 du 24 février 2017 ratifiant l'ordonnance n° 2016-462 du 14 avril 2016 portant création de l'Agence nationale de santé publique et modifiant l'article 166 de la loi n° 2016-41 du 26 janvier 2016 de modernisation de notre système de santé.
* 5 Réponse au questionnaire du rapporteur spécial.
* 6 Ordonnance n° 2017-45 du 19 janvier 2017 relative aux conditions d'accès aux données couvertes par le secret médical ou le secret industriel et commercial pour le compte de l'Autorité de sûreté nucléaire et de l'Institut de radioprotection et de sûreté nucléaire et à la mutualisation de certaines fonctions d'agences sanitaires nationales.
* 7 Nouvel article L. 1411-5-3 du code de la santé publique.
* 8 Système d'information finance des agences sanitaires.
* 9 ANSM, INCa, EPRUS, INPES et InVS.
* 10 Décret n° 2012-1246 du 7 novembre 2012 relatif à la gestion budgétaire et comptable publique.
* 11 Soit 727 euros par mois pour une personne seule en métropole au 1 er avril 2017 et 809 euros dans les départements d'outre-mer (DOM).
* 12 À l'exception des demandeurs d'asile en procédure prioritaire ou en procédure « Dublin » qui ne peuvent être affiliés à un régime de sécurité sociale et peuvent donc bénéficier de l'AME de droit commun.
* 13 Article L. 254-1 du code de l'action sociale et des familles.
* 14 Le nombre de personnes consommant effectivement des soins en moyenne annuelle est toutefois inférieur au nombre de titulaires d'une attestation d'AME et s'élève à 228 647 en 2017.
* 15 Décret n° 2017-1639 du 30 novembre 2017 portant ouverture et annulation de crédits à titre d'avance.
* 16 Introduite progressivement à compter de 2004, elle est pleinement applicable aux établissements publics de santé à compter de 2012.
* 17 Questionnaire budgétaire.
* 18 Article 188 de la loi n° 2010-1657 du 29 décembre 2010 de finances pour 2011.
* 19 Article 41 de la loi n° 2012-958 du 16 août 2012 de finances rectificative pour 2012.
* 20 Cour des comptes, Rapport public thématique, « L'avenir de l'assurance maladie », 2017, p. 147.
* 21 Inspection générale des affaires sociales, Enquête relative aux spécialités pharmaceutiques contenant du valproate de sodium, février 2016.
* 22 Agence nationale de sécurité du médicament et Caisse nationale d'assurance maladie des travailleurs salariés, Exposition à l'acide valproïque et ses dérivés au cours de la grossesse en France de 2007 à 2014 : une étude observationnelle sur les données du SNIIRAM.
* 23 Articles L. 1142-24-9 à L. 1142-24-18du Code de la santé publique
* 24 Articles L. 1142-24-9 et suivants du Code de la santé publique
* 25 Notamment, Cour des comptes, rapport public annuel, février 2017, p.79 à 92.