III. UNE STABILISATION EN TROMPE L'OEIL DES CRÉDITS VERSÉS AU TITRE DE L'AIDE MÉDICALE D'ÉTAT
Détaillée au sein de l'action n° 2, l'aide médicale d'État (AME) représente 99,2 % des crédits du programme 183. Elle comprend cinq volets :
- l'aide médicale d'État de droit commun, qui vise la protection de la santé des personnes étrangères démunies et vivant en France depuis au moins trois mois consécutifs en situation irrégulière, de ce fait, non éligibles à la couverture maladie universelle. Elle permet un accès de ce public à des soins préventifs et curatifs, et, par-delà, de juguler le risque d'extension d'affections contagieuses non soignées au sein de la population. Gérée par l'assurance maladie, elle représente 92 % de la dépense totale de l'AME et est à la charge de l'État ;
- l'AME pour soins urgents vise les étrangers en situation irrégulière, sans condition de résidence, dès lors que leur pronostic vital est engagé ou qu'ils sont victimes d'une altération grave et durable de leur état de santé. L'assurance maladie bénéficie d'une subvention forfaitaire annuelle de 40 millions d'euros versée par l'État pour couvrir ces soins ;
- l'AME humanitaire concerne les prises en charge ponctuelles de soins hospitaliers de personnes françaises ou étrangères ne résidant pas sur le territoire. Cette couverture est accordée au cas par cas par le ministère chargé de l'action sociale. Il s'agit là de permettre chaque année à une centaine de personnes disposant de faibles revenus de régler une dette hospitalière. L'AME humanitaire donne lieu à une délégation de crédits aux directions départementales chargées de la cohésion sociale pour paiement ;
- les évacuations sanitaires d'étrangers résidant à Mayotte vers les hôpitaux de la Réunion voire ceux de la métropole. Elles sont financées via une délégation de crédits aux délégations départementales de la cohésion sociale concernées ;
- l'aide médicale accordée pour les personnes gardées à vue qui se limite à la prise en charge des médicaments - si l'intéressé ne dispose pas des moyens nécessaires à leur acquisition - et aux actes infirmiers prescrits. Elle donne également lieu à une délégation de crédits aux directions départementales chargées de la cohésion sociale.
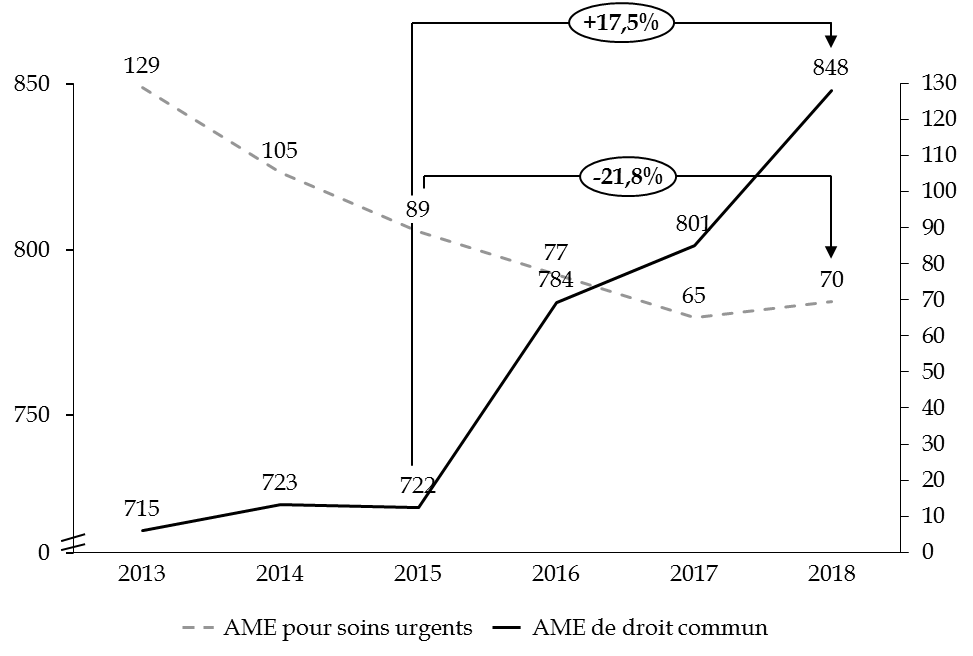
Les derniers exercices sont marqués par une nette progression des dépenses liées à l'aide médicale d'État de droit commun et par une baisse concomitante du dispositif « soins urgents ».
Répartition des dépenses de l'AME 2013-2018
(en millions d'euros)
Source : commission des finances du Sénat, d'après les rapports annuels de performances
1. Une augmentation continue des dépenses
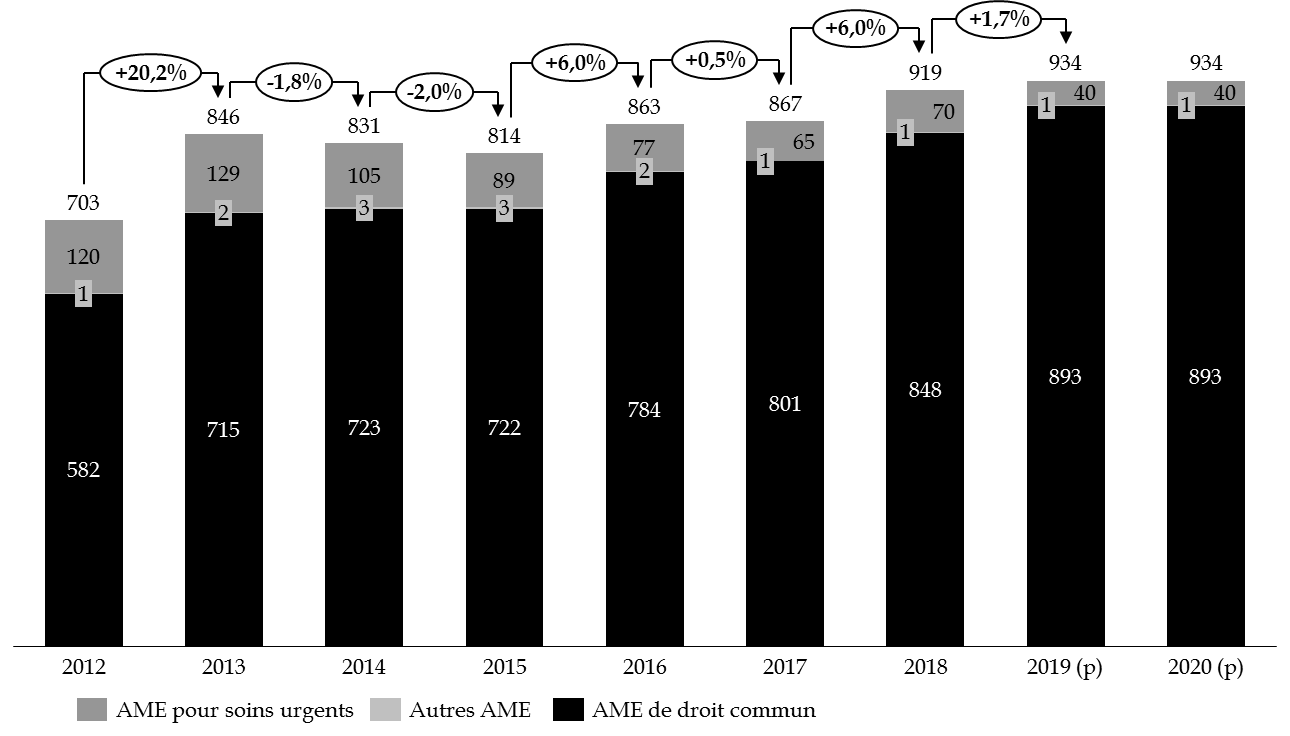
En 2018, les dépenses d'AME ont représenté 919 millions d'euros soit une augmentation de 52 millions d'euros par rapport à celle enregistrée en 2017 (+ 6 %).
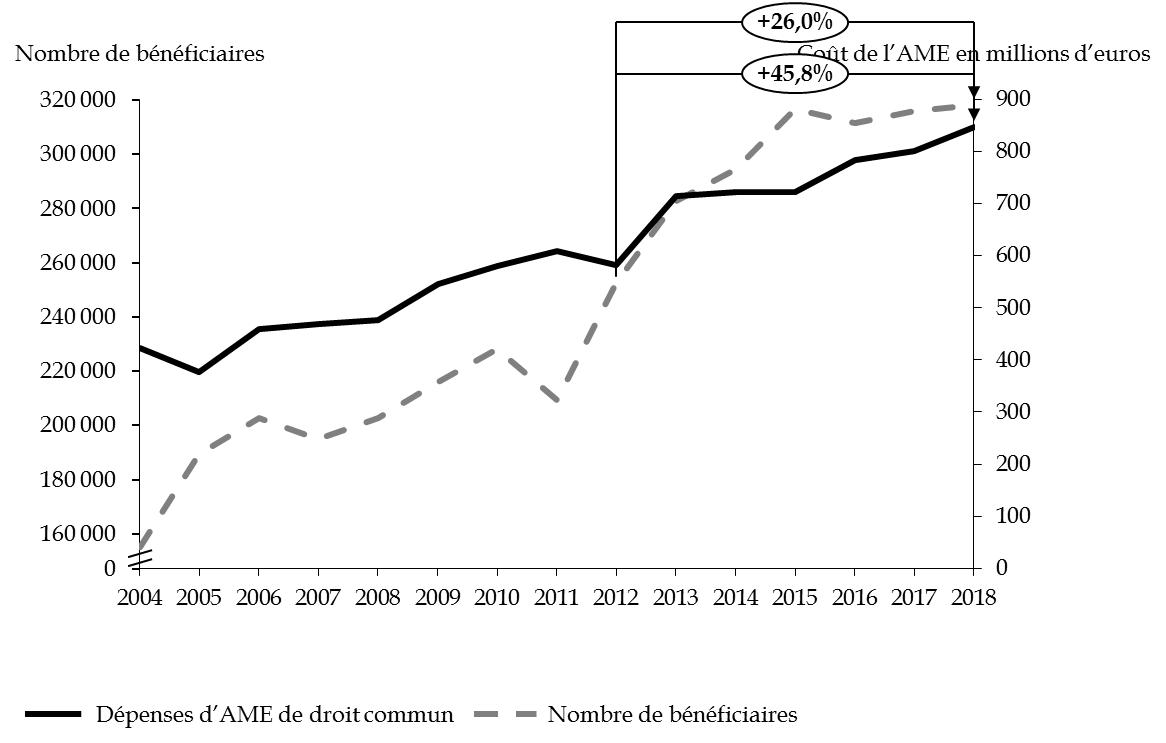
L'exécution 2018 fait apparaître une progression de 6 % par rapport à l'exercice précédent, principalement imputable à l'AME de droit commun : + 47 millions d'euros d'une année sur l'autre. Depuis 2012, à la progression du nombre de bénéficiaires de l'AME de droit commun de 26 % correspond une majoration des dépenses de près de 46 %. Le nombre de bénéficiaires atteignait 318 106 personnes au 31 décembre 2018. En quinze ans, celui-ci a été multiplié par deux, soit une augmentation de 7 % par an.
32 741 bénéficiaires résident en outre-mer. La population des bénéficiaires est, d'après la direction de la sécurité sociale, plutôt jeune : 71 % ont moins de 40 ans. 22 % sont des mineurs. Les hommes représentent 54 % de l'effectif total.
L'augmentation régulière du nombre de bénéficiaires se conjugue avec une forte concentration territoriale. 10 des 106 caisses primaires d'assurance-maladie (CPAM) et caisses générales de sécurité sociale (CGSS) concentrent 66 % de la dépense d'AME de droit commun. La CPAM de Paris finance ainsi 20 % de la dépense nationale, les autres caisses d'Île-de-France, 30 %. Les caisses de Cayenne (7 %) et Marseille (6 %) sont, en dehors de la région parisienne, les plus concernées par l'AME de droit commun.
Le taux de prise en charge hospitalière s'élève à 65 %, un quart des séjours hospitaliers étant liés à des difficultés sévères. 35 % des dépenses concernent des prestations de ville. Médicaments et dispositifs médicaux constituent 50 % des soins de ville.
Le dispositif « soins urgents » a, quant à lui, couvert 7 711 séjours hospitaliers et 2 621 séances de soins. Près des deux tiers des personnes concernées ont moins de 40 ans. Près du tiers des séjours hospitaliers sont effectués dans les services d'obstétrique. Le nombre de bénéficiaires n'est pas précisément connu, les soins ne donnant pas lieu à une immatriculation via un numéro de sécurité sociale.
Évolution du nombre des
bénéficiaires et du montant des dépenses
d'AME de
droit commun depuis 2004
Source : commission des finances du Sénat, d'après les rapports annuels de performances
2. Une stabilisation des crédits en 2020 à rebours des évolutions constatées en 2018
À rebours des évolutions constatées plus haut, le projet de loi de finances prévoit une dotation équivalente à celle ouverte en loi de finances pour 2019 : 934,4 millions d'euros en AE comme en CP.
Les crédits se répartissent de la façon suivante :
- 893 millions d'euros au titre de l'aide médicale d'État de droit commun ;
- 40 millions d'euros au titre des soins urgents ;
- 1,5 million d'euros au titre des autres dispositifs.
Cette stabilité affichée n'est pas sans susciter d'interrogation. Votre rapporteur spécial a relevé lors de l'examen du projet de loi de règlement pour 2018 que l'exécution du budget 2019 constituerait un véritable test pour la maîtrise de la dépense, compte-tenu de l'importante majoration des crédits enregistrée dans la loi de finances.
Le montant de 934,4 millions d'euros accordé en LFI 2019 et l'effet d'annonce qu'il contenait - + 53,1 millions d'euros par rapport à la loi de finances pour 2018 - est, en effet, déjà fragilisé par l'exécution 2018. L'écart entre les dépenses constatées en 2018 et les crédits prévus par la loi de finances 2019 n'est, en effet, plus que de 16 millions d'euros, soit 43 % de l'écart constaté entre les montants prévus par la loi de finances pour 2018 et ceux enregistrés en fin d'exercice 2018. Si la loi de finances pour 2018 avait bien anticipé une majoration des dépenses, celle-ci s'était avérée une nouvelle fois insuffisante. Un décret de virement du 23 novembre 2018 et la loi de finances rectificative pour 2018 avaient permis de combler cet écart.
Évolution comparée des dépenses d'AME entre 2012 et 2019
(en millions d'euros)
Source : commission des finances du Sénat, à partir des données des rapports annuels de performances successifs.
Un examen rapide de la situation des caisses d'assurance maladie d'Île-de-France et d'outre-mer au 30 juin 2019 tend à démontrer que la progression des dépenses n'est en rien endiguée en 2019. Les dépenses enregistrées à la mi-2019 représentent déjà plus de la moitié de celles constatées pour toute l'année 2018.
Niveau de dépense de l'AME dans les principales
caisses
d'assurance maladie concernées
(en millions d'euros)
|
Caisse |
31/12/2016 |
31/12/2017 |
31/12/102018 |
30/06/2019 |
|
Paris Nanterre Bobigny Créteil Cergy Versailles Evry Melun |
169 31 85 47 21 15 23 18 |
157 33 87 48 23 13 27 18 |
167 31 81 52 27 15 29 21 |
89 17 39 26 16 9 14 10 |
|
Total Île-de-France |
408 |
406 |
423 |
219 |
|
Point à Pitre Cayenne Fort de France Saint-Denis |
11 40 2 15 |
10 42 2 15 |
10 59 2 15 |
4 35 2 7 |
|
Total Outre-Mer |
68 |
68 |
87 |
49 |
|
Total France entière |
783 |
802 |
848 |
435 |
Source : commission des finances du Sénat (réponse au questionnaire budgétaire)
Il convient de rappeler, par ailleurs, qu'au-delà de la progression du nombre de bénéficiaires, l'exercice 2018 a été marqué par une majoration de la dépense moyenne par bénéficiaire de l'AME de droit commun, qui passe entre 2017 et 2018 de 641 à 674 euros (+ 5,1 %) . Cette augmentation est principalement imputable aux dépenses hospitalières : + 7 % en 2018 contre + 1,9 % en 2017 et + 3 % en 2016. Rien n'indique aujourd'hui que cette évolution devrait cesser en 2019 et 2020.
Plus largement, votre rapporteur spécial émet des doutes quant à la fiabilité des documents transmis par le Gouvernement au Parlement. En effet, les chiffres semblent contradictoires d'une année sur l'autre : le rapport annuel de performances 2017 tablait, en effet, sur un coût moyen de 877 euros par bénéficiaire de l'AME de droit commun en 2017, montant ramené à 641 euros dans le rapport annuel de performances pour 2018.
Compte-tenu de ces écarts de chiffres, qui traduit un réel manque de maîtrise des données, votre rapporteur spécial s'interroge, de fait, sur la pertinence de stabiliser, en 2020, le montant des crédits dévolus à l'action n° 2 du programme 183.
Ce maintien des crédits au niveau de 2019 apparaît purement cosmétique s'agissant des soins urgents. La dotation forfaitaire de 40 millions d'euros ne couvre pas la dépense effectivement acquittée par la caisse nationale d'assurance-maladie. Celle-ci s'élevait ainsi à 69,6 millions d'euros en 2018, après avoir atteint 65,1 millions d'euros en 2017. Comme les années précédentes, le projet de loi de finances se fonde sur une sous-budgétisation du dispositif « soins urgents ».
|
Observation n° 10 : Le maintien au niveau de 2019 des crédits dédiés à l'aide médicale d'État, soit 934,4 millions d'euros, n'apparaît pas soutenable au regard de la progression de la dépense constatée en 2018 (+ 52 millions d'euros) et des premiers retours de terrain concernant 2019. Ceux-ci traduisent augmentation régulière du recours à l'AME de droit commun : + 46 % en montant et + 25 % en nombre de bénéficiaires depuis 2012. |
3. La question de la dette
La sous-budgétisation affichée des soins urgents, ajoutée à celle constatée lors d'exercices précédents pour l'AME de droit commun, a conduit à la constitution d'une dette de l'État vis-à-vis de la Caisse nationale d'assurance-maladie. Celle-ci avance en effet le remboursement des dépenses des bénéficiaires de l'AME.
En 2018, contrairement à 2017, le recours au virement et à l'ouverture de crédits a évité d'augmenter la dette de l'État vis-à-vis de la Caisse nationale d'assurance maladie (CNAM) et même permis une réduction partielle de 14,5 millions d'euros. La dette atteignait ainsi 35,3 millions d'euros fin 2018.
Dette de l'État à l'égard de la
Caisse nationale d'assurance maladie
au titre de l'AME
(en millions d'euros)
|
2013 |
2014 |
2015 |
2016 |
2017 |
2018 |
|
|
Écart dépenses AME / crédits consommés |
12,9 |
5,7 |
12,5 |
- 1 |
38,3 |
- 14,5 |
|
Apurement |
0 |
0 |
- 57,3 |
0 |
0 |
0 |
|
Dette en fin d'exercice |
51,7 |
57,3 |
12,5 |
11,4 |
49,7 |
35,3 |
Source : Cour des comptes
Comme l'a rappelé la Cour des comptes dans sa note d'exécution budgétaire pour 2018, il serait de bonne gestion de procéder sans délai à un apurement complet du stock de la dette. Un apurement de l'ordre de 57,3 millions d'euros est déjà intervenu en 2015.
|
Observation n° 11: Les crédits prévus pour 2020 traduisent une nouvelle sous-budgétisation de l'AME pour soins urgents (30 millions d'euros entre l'exécution 2018 et la prévision 2019 et 2020), qui se traduira inévitablement par une progression de la dette à l'égard de la Caisse nationale d'assurance-maladie, déjà établie à 35,3 millions d'euros. |
4. Les solutions apportées par le Gouvernement pour maîtriser les flux
Le Gouvernement table sur le renforcement des contrôles pour juguler la hausse tendancielle des prestations. L'augmentation des contrôles, 10,8 % des dossiers contrôlés en 2018 contre 10 % en 2017, peut apparaître encore trop faible. Le rapport annuel de performance 2018 table désormais sur un objectif de 12 % à l'horizon 2020, facilité par la centralisation attendue cette année de l'instruction des demandes d'AME au sein des caisses d'assurance maladie de Paris, Bobigny et Marseille. Les caisses devraient ainsi bénéficier, d'ici à la fin de l'année 2019, d'un accès à la base VISABIO, qui permet de détecter en amont les fraudes pour l'accès à l'AME de droit commun et aux soins urgents. Il s'agit de vérifier si les titulaires d'un visa tentent de bénéficier de ces dispositifs.
A ces enquêtes a priori , s'ajoutent des contrôles ciblés sur des soins présentant des montants élevés ou des anomalies, en vue de détecter d'éventuels abus. 0,5 million d'euros aurait ainsi été récupérés en 2018. Ce montant peut sembler relativement faible au regard des sommes en jeu. Un programme national de contrôle rénové est mis en oeuvre depuis juin 2019 afin de vérifier la stabilité de la résidence, via des enquêtes visant les multi-hébergeurs ou des échanges avec les consulats, les caisses d'allocations familiales ou Pôle emploi. Il s'agit de vérifier que les bénéficiaires résident en France depuis au moins trois mois à l'ouverture des droits puis au moins six mois durant l'année de versement des prestations.
Le Gouvernement indique également que la centralisation, actuellement en cours, des dossiers de demande d'AME en métropole au sein des caisses d'assurance maladie de Paris, Bobigny et Marseille devrait permettre de réaliser des économies de gestion de l'ordre de 3,5 millions d'euros.
Reste que tout effort en la matière paraît condamné en l'absence de mesure structurelle.
Votre rapporteur spécial a régulièrement dénoncé à l'occasion de l'examen du projet de loi de finances ou de celui de la loi de règlement, l'absence de prise de mesure de cet ordre de la part du Gouvernement. Il ne peut donc se féliciter qu'une prise conscience ait eu lieu récemment au plus haut niveau de l'État, matérialisée par le lancement d'une mission de l'Inspection générale des finances (IGF) et de l'inspection générale des affaires sociales (IGAS).
Il convient de rappeler à ce stade que les deux audits menés par l'IGF et l'IGAS en 2007 et 2010 avaient pu déboucher sur des mesures d'économies comprises entre 82 et 197 millions d'euros par an. Ces dispositions visaient la tarification des séjours dans les services d'obstétrique, l'annulation de la prise en charge des médicaments à faible rendement et une réduction des délais de facturation.
Les conclusions du rapport de la mission des deux inspections générale rendu le 5 novembre 2019 à la ministre des solidarités et de la santé semblent cependant plus modestes 3 ( * ) . La mission recommande avant tout « d'envisager avec prudence toute évolution de l'AME qui aurait pour effet d'augmenter le renoncement aux soins et de dégrader l'état de santé des populations ciblées ». Elle souligne cependant la nécessité de souligner contre la fraude à ce dispositif et les abus. Elle note ainsi que l'hypothèse d'une migration pour soins est « convaincante » au regard de la surreprésentation de certains dépenses de soins (accouchements, insuffisance rénales chroniques, cancer et maladie du sang) chez les bénéficiaires de l'AME, comparativement aux assurés sociaux. Aux termes de son enquête, 43 % des patients AME en dialyse et 25 % des patients AME en chimiothérapie oncologique relèveraient de la migration pour soins. Un quart des étrangers en situation irrégulière citeraient les soins parmi les raisons de leur migration.
Afin de répondre à la fraude et aux abus, la mission propose de fait une communication systématique et réciproque entre l'Assurance maladie et les services chargés de la délivrance des visas, afin d'éviter l'ouverture de droits à une personne en situation régulière ou à l'octroi d'un visa à une personne bénéficiant de l'AME ou redevable d'une créance hospitalière. La mission cible également un renforcement de la détection des fraudes dès le stade de l'instruction des demandes, via la vérification des conditions d'hébergement et de ressources. Elle préconise d'activer la compétence du contrôle médicale de l'Assurance-maladie et la mise en place d'accords préalables pour certains soins programmés non-essentiels Afin d'assurer un meilleur accès aux soins, la mission appelle également à une simplification des procédures de facturation des soins hospitaliers, la dématérialisation des flux et la mise en place d'une visite de prévention lors de l'ouverture des droits.
Si elles doivent être saluées, ces pistes de travail n'en sont pas moins insuffisantes pour juguler le dérapage budgétaire de l'AME. Pour votre rapporteur spécial, une réforme ambitieuse passe inévitablement par une révision du panier de soins. Le dispositif actuel ne conditionne l'accès à l'AME qu'au travers de deux critères : les ressources et la durée minimale de résidence. Celle-ci constitue la principale cause de fraude. Juguler celle-ci ne limitera pas, pour autant, considérablement la progression tendancielle. Une réflexion doit plutôt être lancée sur l'offre, en s'inspirant de nos partenaires européens :
- au Danemark, en Espagne et en Italie, l'assistance sanitaire pour les étrangers en situation irrégulière est limitée aux cas d'urgence, de maternité ou de soins aux mineurs. Les personnes concernées peuvent également bénéficier, en Espagne et en Italie, des programmes de santé publique, notamment en matière de vaccination ou de prévention des maladies infectieuses ;
- en l'Allemagne, seul l'accès gratuit aux soins urgents est garanti : traitement de maladies graves et de douleurs aigües, grossesses, vaccinations réglementaires et examens préventifs ,
- en Belgique, les soins dits de confort tels que déterminés dans la nomenclature locale ne sont pas remboursés aux centres publics d'action sociale qui les dispensent aux personnes en situation irrégulière dépourvues de ressources.
À l'aune de ces exemples, votre rapporteur spécial souhaite que le panier de soins soit, en France, circonscrit au traitement des maladies graves, aux douleurs aigües, aux vaccinations réglementaires, au suivi de grossesse et aux mesures de médecine préventive .
Le rétablissement du droit de timbre supprimé par la loi de finances pour 2012 constitue également une option. Fixé à 30 euros, il devait être acquitté par tous les demandeurs de l'AME afin de pouvoir bénéficier du dispositif. Une subordination de soins non urgents ou non vitaux à un accord préalable pourrait également être envisagée.
Ces dispositions n'éludent pas, bien évidemment, une réflexion à mener sur la gestion des flux migratoires en France.
|
Observation n° 12 : La part croissante des dépenses d'AME dans le budget de la mission « Santé » (82 %) tend à réduire celui-ci à une enveloppe de financement de ce dispositif. Son dynamisme, conjugué à une sous-budgétisation récurrente, incite à l'adoption de mesures structurelles visant les modalités d'accès aux soins et le panier de soins, afin de limiter sa progression, répondre à l'impératif de sincérité budgétaire et garantir la soutenabilité de la mission. |
* 3 L'aide médicale d'État : diagnostic et propositions. Rapport établi par MM. Jean-Yves Latournerie, Jérôme Saulnière et Christophe Hemous au nom de l'inspection générale des finances et Mme Fabienne Bartoli, Francis Fellinger et Jean-Louis Rey, au nom de l'inspection générale des affaires sociales, octobre 2019.