Avis n° 60 (2003-2004) de M. Adrien GOUTEYRON , fait au nom de la commission des finances, déposé le 12 novembre 2003
Disponible au format Acrobat (1,5 Moctet)
-
AVIS
-
AVANT-PROPOS
-
CHAPITRE PREMIER
ASSURER LA SOUTENABILITÉ À MOYEN TERME DU DÉFICIT DES COMPTES SOCIAUX ET CLARIFIER LES RELATIONS FINANCIÈRES ENTRE L'ETAT ET LA SÉCURITÉ SOCIALE
-
I. UNE DÉGRADATION DES COMPTES SOCIAUX SANS
PRÉCÉDENT EN 2003
-
A. LA RÉVISION DES RECETTES ET DES
DÉPENSES POUR 2003 PAR LE PRÉSENT PROJET DE LOI DE
FINANCEMENT
-
B. L'ÉVOLUTION CONCOMITANTE DES
PRÉLÈVEMENTS SOCIAUX
-
C. LA LANCINANTE QUESTION DU « COLLECTIF
SOCIAL »
-
A. LA RÉVISION DES RECETTES ET DES
DÉPENSES POUR 2003 PAR LE PRÉSENT PROJET DE LOI DE
FINANCEMENT
-
II. L'ÉQUILIBRE PRÉVISIONNEL POUR
2004 : LA RECHERCHE D'UNE SOUTENABILITÉ À MOYEN TERME
-
A. UN ÉQUILIBRE PRÉVISIONNEL POUR
2004 SIGNE D'UNE VOLONTÉ DE MAITRISE DE LA DÉPENSE
-
1. Un effort accru en termes de maîtrise des
dépenses
-
2. Les principales mesures de recettes contenues
dans le présent projet de loi de financement
-
a) Le relèvement du droit de consommation
sur les tabacs
-
b) D'autres mesures plus ponctuelles
-
(1) Une hausse de la fiscalité pesant sur
l'industrie pharmaceutique
-
(2) L'instauration d'une contribution sur les
dépenses de promotion des fabricants ou distributeurs de dispositifs
médicaux
-
(3) L'individualisation de la contribution sur la
distribution en gros des médicaments
-
(4) Le taux K
-
(5) L'élargissement du recours contre
tiers
-
(6) Des mesures de validation
législative
-
(a) L'article 6
-
(b) L'article 9 bis
-
(c) L'article 16
-
(d) L'article 57 bis
-
(7) L'abrogation de la taxe sur les bières
fortes
-
(8) Le plafonnement de la C3S pour les
détaillants acheteurs fermes de carburant
-
(9) Les contributions des employeurs aux
IRS
-
(10) La suppression de l'article 7
-
(1) Une hausse de la fiscalité pesant sur
l'industrie pharmaceutique
-
a) Le relèvement du droit de consommation
sur les tabacs
-
3. Une augmentation des prévisions de
recettes à relativiser
-
1. Un effort accru en termes de maîtrise des
dépenses
-
B. L'IMPACT DES MESURES NOUVELLES PRÉVUES
PAR LE PRÉSENT PROJET DE LOI DE FINANCEMENT DE LA SÉCURITÉ
SOCIALE SUR L'ÉQUILIBRE POUR 2004
-
A. UN ÉQUILIBRE PRÉVISIONNEL POUR
2004 SIGNE D'UNE VOLONTÉ DE MAITRISE DE LA DÉPENSE
-
III. UN PROJET DE LOI DE FINANCEMENT PLACÉ
SOUS LE SIGNE DE LA CLARIFICATION DES RELATIONS FINANCIÈRES ENTRE L'ETAT
ET LA SÉCURITÉ SOCIALE
-
IV. LES MESURES RELATIVES À LA
TRÉSORERIE ET AU CONTRÔLE
-
A. LA FIXATION DES PLAFONDS D'AVANCES DE
TRÉSORERIE
-
1. La ratification du décret portant
relèvement du plafond d'avances de trésorerie au régime
général pour 2003
-
2. Le plafond d'avances de trésorerie pour
2004, témoin de l'ampleur de la crise
-
3. Vers une reprise de dette par la
CADES ?
-
4. Rappel : la réforme des normes
comptables de la sécurité sociale
-
1. La ratification du décret portant
relèvement du plafond d'avances de trésorerie au régime
général pour 2003
-
B. LA MISE EN PLACE DE MESURES DE
SIMPLIFICATION
-
A. LA FIXATION DES PLAFONDS D'AVANCES DE
TRÉSORERIE
-
I. UNE DÉGRADATION DES COMPTES SOCIAUX SANS
PRÉCÉDENT EN 2003
-
CHAPITRE DEUX
PRÉPARER L'AVENIR DE L'ASSURANCE MALADIE ET METTRE EN oeUVRE DE VRAIES MESURES D'ÉCONOMIES
-
I. UNE PRIORITÉ : RÉDUIRE LE
DÉFICIT DE L'ASSURANCE MALADIE
-
A. UNE SITUATION PRÉOCCUPANTE : LES
DÉFICITS RECORDS DE L'ASSURANCE MALADIE EN 2002 ET 2003
-
B. LA FIXATION D'OBJECTIFS DE DÉPENSES
RÉALISTES POUR 2004
-
C. UN CONTEXTE DE TRANSITION MARQUÉ PAR
L'INSTALLATION DU HAUT CONSEIL POUR L'AVENIR DE L'ASSURANCE MALADIE
-
A. UNE SITUATION PRÉOCCUPANTE : LES
DÉFICITS RECORDS DE L'ASSURANCE MALADIE EN 2002 ET 2003
-
II. UNE NÉCESSITÉ : IMPLIQUER
LES ÉTABLISSEMENTS DE SANTÉ DANS L'INDISPENSABLE PROCESSUS DE
RÉFORME ET DE RESPONSABILISATION DES ACTEURS DU SYSTÈME DE
SOINS
-
A. LA MISE EN oeUVRE DE LA TARIFICATION À
L'ACTIVITÉ : UNE INNOVATION MAJEURE
-
1. De la tarification à la pathologie
à la tarification à l'activité : histoire d'une
expérimentation tâtonnante
-
2. La généralisation de la
tarification à l'activité à l'ensemble des
établissements de santé par le présent projet de loi de
financement : l'introduction d'une logique de performance dans les
hôpitaux
-
a) La définition des principes fondateurs
et du champ d'application de la tarification à l'activité
-
b) Des aménagements législatifs
nécessaires à la mise en oeuvre de la tarification à
l'activité
-
c) Les dispositions transitoires relatives
à l'application de la tarification à l'activité
-
(1) Une transition en trois étapes
-
(2) Les modalités du passage à la
tarification à l'activité concernant les établissements
privés
-
(3) Les modalités du passage à la
tarification à l'activité concernant les établissements
publics et participant au service public hospitalier
-
(4) Les dispositions transitoires applicables en
2004
-
(1) Une transition en trois étapes
-
a) La définition des principes fondateurs
et du champ d'application de la tarification à l'activité
-
1. De la tarification à la pathologie
à la tarification à l'activité : histoire d'une
expérimentation tâtonnante
-
B. LA POURSUITE DE LA MISE EN oeUVRE DES AUTRES
VOLETS DU PLAN « HÔPITAL 2007 »
-
A. LA MISE EN oeUVRE DE LA TARIFICATION À
L'ACTIVITÉ : UNE INNOVATION MAJEURE
-
III. UNE EXIGENCE : POURSUIVRE LA
MAÎTRISE MÉDICALISÉE DES DÉPENSES DE SOINS DE
VILLE
-
A. LA POURSUITE D'UNE POLITIQUE DU
MÉDICAMENT VOLONTARISTE
-
B. LA RESPONSABILISATION DES ACTEURS DU
SYSTÈME DE SOINS
-
1. La médicalisation des critères de
prise en charge des affections de longue durée (ALD)
-
2. La présence d'une photo
d'identité sur la carte Vitale : une modification inopportune
adoptée à l'Assemblée nationale
-
3. L'obligation pour le pharmacien de fournir
à l'assuré social une information sur la charge que
représente pour le régime d'assurance maladie la
spécialité pharmaceutique délivrée
-
4. Le traitement des actes et prestations de soins
effectués en dehors de toute justification médicale
-
5. La mise en oeuvre de la classification commune
des actes médicaux
-
6. La dotation du Fonds d'aide à la
qualité des soins de ville (FAQSV) et l'expérimentation du
dossier médical partagé
-
1. La médicalisation des critères de
prise en charge des affections de longue durée (ALD)
-
C. L'AMÉLIORATION DE LA GOUVERNANCE DU
SYSTÈME DE SANTÉ
-
1. La possibilité pour les URCAM de passer
des contrats avec des réseaux de médecins libéraux
-
2. La modernisation du régime juridique des
accords de bon usage des soins et des contrats de bonne pratique
-
3. La modernisation du régime juridique des
contrats de santé publique
-
4. L'expérimentation de conditions
homogènes de rémunération des praticiens publics et
privés exerçant au sein d'un groupement de coopération
sanitaire
-
1. La possibilité pour les URCAM de passer
des contrats avec des réseaux de médecins libéraux
-
A. LA POURSUITE D'UNE POLITIQUE DU
MÉDICAMENT VOLONTARISTE
-
I. UNE PRIORITÉ : RÉDUIRE LE
DÉFICIT DE L'ASSURANCE MALADIE
-
CHAPITRE TROIS
LA SITUATION MOINS PRÉOCCUPANTE DES AUTRES BRANCHES
-
I. LA BRANCHE ACCIDENTS DU TRAVAIL ET MALADIES
PROFESSIONNELLES
-
II. LA BRANCHE FAMILLE
-
A. LA RÉSORPTION PROGRESSIVE DE
L'EXCÉDENT DE LA BRANCHE FAMILLE
-
B. LES MESURES NOUVELLES CONTENUES DANS LE
PRÉSENT PROJET DE LOI DE FINANCEMENT
-
A. LA RÉSORPTION PROGRESSIVE DE
L'EXCÉDENT DE LA BRANCHE FAMILLE
-
III. LA BRANCHE VIEILLESSE
-
A. LES COMPTES DE LA BRANCHE VIEILLESSE : UNE
ÉVOLUTION À REPLACER DANS LE PROLONGEMENT DE LA LOI DU
21 AOÛT 2003 PORTANT RÉFORME DES RETRAITES
-
B. LE FSV : VERS UN BÉNÉFICE EN
2004
-
C. LE FRR : DES RÉSERVES DE
19,7 MILLIARDS D'EUROS PRÉVUES EN 2004
-
D. LES TRANSFERTS DE COMPENSATION
-
A. LES COMPTES DE LA BRANCHE VIEILLESSE : UNE
ÉVOLUTION À REPLACER DANS LE PROLONGEMENT DE LA LOI DU
21 AOÛT 2003 PORTANT RÉFORME DES RETRAITES
-
I. LA BRANCHE ACCIDENTS DU TRAVAIL ET MALADIES
PROFESSIONNELLES
-
EXAMEN EN COMMISSION
-
AMENDEMENTS ADOPTÉS PAR LA
COMMISSION
-
ANNEXES
N° 60
SÉNAT
SESSION ORDINAIRE DE 2003-2004
Annexe au procès-verbal de la séance du 12 novembre 2003
AVIS
PRÉSENTÉ
au nom de la commission des Finances, du contrôle budgétaire et des comptes économiques de la Nation (1) sur le projet de loi de financement de la sécurité sociale pour 2004 , ADOPTÉ PAR L'ASSEMBLÉE NATIONALE,
Par M. Adrien GOUTEYRON,
Sénateur.
(1) Cette commission est composée de : M. Jean Arthuis, président ; MM. Jacques Oudin, Gérard Miquel, Claude Belot, Roland du Luart, Mme Marie-Claude Beaudeau, M. Aymeri de Montesquiou, vice-présidents ; MM. Yann Gaillard, Marc Massion, Michel Sergent, François Trucy, secrétaires ; M. Philippe Marini, rapporteur général ; MM. Philippe Adnot, Bernard Angels, Bertrand Auban, Denis Badré, Jacques Baudot, Roger Besse, Maurice Blin, Joël Bourdin, Gérard Braun, Auguste Cazalet, Michel Charasse, Jacques Chaumont, Jean Clouet, Yvon Collin, Jean-Pierre Demerliat, Eric Doligé, Thierry Foucaud, Yves Fréville, Paul Girod, Adrien Gouteyron, Hubert Haenel, Claude Haut, Roger Karoutchi, Jean-Philippe Lachenaud, Claude Lise, Paul Loridant, François Marc, Michel Mercier, Michel Moreigne, Joseph Ostermann, René Trégouët.
Voir les numéros :
Assemblée nationale ( 12 e législ . ) : 1106 , 1156, 1157 et T.A. 194
Sénat : 54 et 59 (2003-2004)
|
Sécurité sociale. |
AVANT-PROPOS
Mesdames, Messieurs,
Le présent projet de loi de financement de la sécurité sociale constitue un texte de clarification dans un contexte de transition, marqué notamment par la forte dégradation des comptes sociaux en 2002 et 2003.
Il se fixe trois objectifs principaux :
- un objectif de clarification des relations financières entre l'Etat et la sécurité sociale, par le biais de la suppression du fonds de financement de la réforme des cotisations patronales de sécurité sociale, le FOREC ;
- un objectif de maîtrise des dépenses de santé, par le biais notamment de la mise en oeuvre attendue d'une modernisation de la gestion hospitalière, dans l'attente d'une réforme structurelle plus globale de l'assurance maladie ;
- un effort important en faveur des familles, avec la création de la prestation d'accueil du jeune enfant, la PAJE.
Ainsi, sans présager des conclusions du Haut conseil pour l'avenir de l'assurance maladie, installé par le Premier ministre le 13 octobre 2003, le présent projet de loi de financement de la sécurité sociale trace quelques pistes de réforme, dont la plus emblématique consiste dans la généralisation de la mise en oeuvre de la tarification à l'activité dans l'ensemble des établissements de santé . Il contient également de réelles mesures d'économie fondées sur le principe de responsabilisation des acteurs du système de santé.
Votre rapporteur pour avis accueille très favorablement ces mesures nouvelles qui contribuent à rendre les objectifs fixés par le présent projet de loi de financement plus crédibles et plus réalistes.
Au total, votre rapporteur pour avis estime que le présent projet de loi de financement est prometteur s'agissant du volet assurance maladie, en gardant à l'esprit qu'il n'est que transitoire et qu'il est nécessaire d'attendre les conclusions des travaux qui seront menés par le Haut conseil pour l'avenir de l'assurance maladie.
CHAPITRE
PREMIER
ASSURER LA SOUTENABILITÉ À MOYEN TERME DU
DÉFICIT DES COMPTES SOCIAUX ET CLARIFIER LES RELATIONS
FINANCIÈRES ENTRE L'ETAT ET LA SÉCURITÉ SOCIALE
I. UNE DÉGRADATION DES COMPTES SOCIAUX SANS PRÉCÉDENT EN 2003
A. LA RÉVISION DES RECETTES ET DES DÉPENSES POUR 2003 PAR LE PRÉSENT PROJET DE LOI DE FINANCEMENT
Le présent projet de loi de financement de la sécurité sociale prévoit, dans ses articles 14 et 54, une révision des prévisions de recettes et des objectifs de dépenses par branche pour 2003 fixés par la loi de financement de la sécurité sociale pour 2003 1 ( * ) , dans le sens d'une dégradation de l'équilibre pour 2003.
1. Une surévaluation des recettes en loi de financement de la sécurité sociale pour 2003
L'article 14 du présent projet de loi de financement fixe les prévisions révisées de recettes pour 2003 à 323 milliards d'euros, contre 327,51 milliards d'euros prévus par l'article 20 de la loi de financement de la sécurité sociale pour 2003, soit une diminution entre les recettes prévues et les recettes révisées de l'ordre de 1,4 %.
|
Evolution des recettes prévues pour 2003 |
||||
|
(en milliards d'euros - en droits constatés) |
||||
|
Prévisions
|
LFSS 2003
|
Ecart
2003
|
Ecart
2003
|
|
|
Cotisations effectives |
181,7 |
182,5 |
0,63 |
0,3 |
|
Cotisations fictives |
32,48 |
29,9 |
-2,58 |
-7,9 |
|
Cotisations prises en charge par l'Etat |
2,33 |
2,5 |
0,17 |
7,3 |
|
Autres contributions publiques |
11,4 |
11,7 |
0,3 |
2,6 |
|
Impôts et taxes affectés |
94,11 |
90,9 |
-3,21 |
-3,4 |
|
Transferts reçus |
0,21 |
0,2 |
-0,01 |
-4,8 |
|
Revenus des capitaux |
1,04 |
1 |
-0,04 |
-3,8 |
|
Autres ressources |
4,07 |
4,3 |
0,23 |
5,7 |
|
Total des recettes |
327,51 |
323 |
-4,51 |
-1,4 |
|
Source : PLFSS 2003 et 2004 |
|
|
|
|
2. Une sous-évaluation des dépenses par branche en loi de financement de la sécurité sociale pour 2003
L'article 54 du présent projet de loi de financement révise les objectifs de dépenses par branche de l'ensemble des régimes obligatoires de base comptant plus de 20.000 cotisants actifs ou retraités titulaires de droits propres fixés par la loi de financement de la sécurité sociale pour 2003. Ces objectifs révisés s'établissent comme suit :
Les objectifs de dépenses par branche pour 2003
(en milliards d'euros)
|
Branche |
Objectifs fixés en LFSS 2003 |
Objectifs révisés dans le PLFSS pour 2004 |
Ecart |
|
Maladie, maternité, invalidité et décès |
136,35 |
138,1 |
+ 1,75 |
|
Vieillesse et veuvage |
140,36 |
140,7 |
+ 0,34 |
|
Accidents du travail |
9,4 |
9,5 |
+ 0,1 |
|
Famille |
43,62 |
44 |
+ 0,38 |
|
Total |
329,73 |
332,3 |
+ 2,57 |
Source : projet de loi de financement de la sécurité sociale pour 2004, annexe b1
Au total, la somme des objectifs révisés de dépenses par branche s'élève à 332,3 milliards d'euros tandis qu'elle représentait 329,73 milliards d'euros dans la loi de financement de la sécurité sociale pour 2003, soit une hausse de 0,8 % entre les objectifs fixés et les objectifs révisés.
On peut noter que ce sont les dépenses de la branche maladie, maternité, invalidité et décès qui ont été les plus dynamiques, avec un dépassement de 1,75 milliard d'euros de l'objectif fixé en loi de financement de la sécurité sociale pour 2003.
Il convient d'ajouter que le présent projet de loi de financement de la sécurité sociale comporte des mesures rectificatives pour 2003 alourdissant les dépenses sur l'exercice de 155 millions d'euros . En effet l'article 42 fixe la participation de la branche maladie au financement du plan Biotox pour 2003 à hauteur de 155 millions d'euros .
3. Une dégradation sans précédent du solde en 2003
a) La dégradation du solde des administrations de sécurité sociale
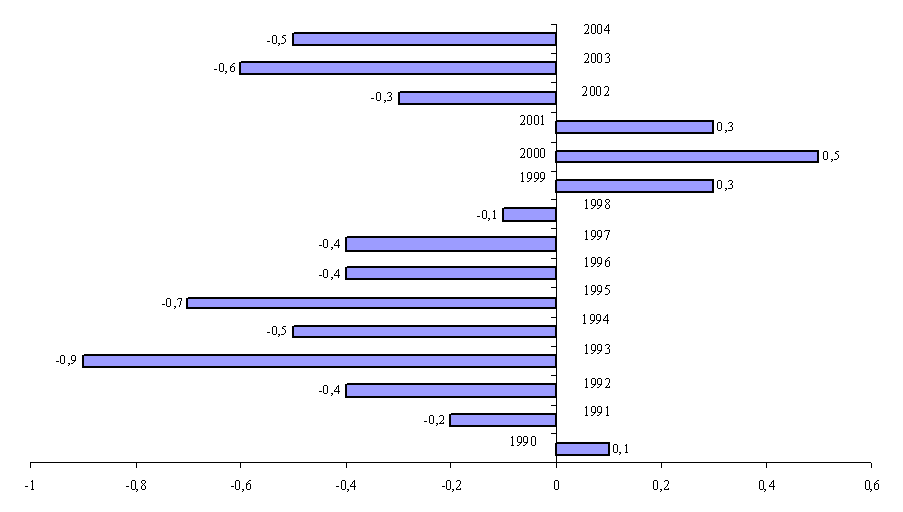
Alors que, au cours de la période 1999-2001, les administrations de sécurité sociale avaient apporté une contribution positive à la réduction du déficit public, elles concourent depuis 2002 à sa dégradation, à hauteur de 0,3 point de PIB en 2002, les prévisions pour 2003 et 2004 s'établissant respectivement à un besoin de financement de 0,6 point de PIB et de 0,5 point de PIB.
Cette situation, conjuguée aux « dérapages budgétaires » de l'Etat, conduit à reporter toujours plus loin l'objectif de retour à l'équilibre des finances publiques. L'accélération des réformes structurelles dans le domaine social est donc une condition essentielle du redressement de nos finances publiques.
Capacité ou besoin de financement des ASSO depuis 1990
(en points de PIB)
Dans le programme de stabilité 2004-2006 transmis par la France à la Commission européenne en décembre 2002, le rythme de progression annuelle moyenne des dépenses d'assurance maladie était fixé par le gouvernement à 2,5 % sur la période 2004-2006.
Dans sa programmation pluriannuelle des finances publiques 2005-2007, le gouvernement a révisé cette prévision et s'est fixé deux nouveaux objectifs :
- sur la durée de la programmation, les dépenses d'assurance maladie ne devraient pas progresser plus vite que le PIB potentiel, soit 2,25 % par an en termes réels, corrigés de l'inflation ;
- à l'horizon 2007, les comptes des administrations de sécurité sociale devraient revenir à l'équilibre .
Capacité ou besoin de financement des administrations de sécurité sociale à l'horizon 2007
(en points de PIB)
|
2002 |
2003 |
2004 |
2005 |
2006 |
2007 |
|
- 0,3 |
- 0,6 |
- 0,5 |
- 0,1 |
- 0,1 |
0,0 |
Source : rapport économique, social et financier, PLF 2004 : programmation pluriannuelle des finances publiques 2005-2007
b) La dégradation du solde du régime général
Le rapport de la commission des comptes de la sécurité sociale publié en septembre 2003 a confirmé la dégradation à un rythme très rapide de la situation financière de la sécurité sociale sur la période 2002-2004.
Ainsi, après un déficit de 3,5 milliards d'euros en 2002, le solde du régime général de la sécurité sociale devrait s'établir à - 8,9 milliards d'euros en 2003, soit une dégradation du solde de plus de 5 milliards d'euros entre 2002 et 2003. En l'absence de mesures correctrices, ce déficit s'établirait à 13,6 milliards d'euros en 2004, un niveau de déficit historique, bien supérieur à celui enregistré au plus bas de la crise financière des années 1990, en 1995, avec un déficit de 10,3 milliards d'euros.
Pour l'ensemble du régime général, les déficits cumulés des trois années 2002, 2003 et 2004 dépasseraient les 25 milliards d'euros , selon les prévisions de la commission des comptes de la sécurité sociale publiées en septembre 2003 .
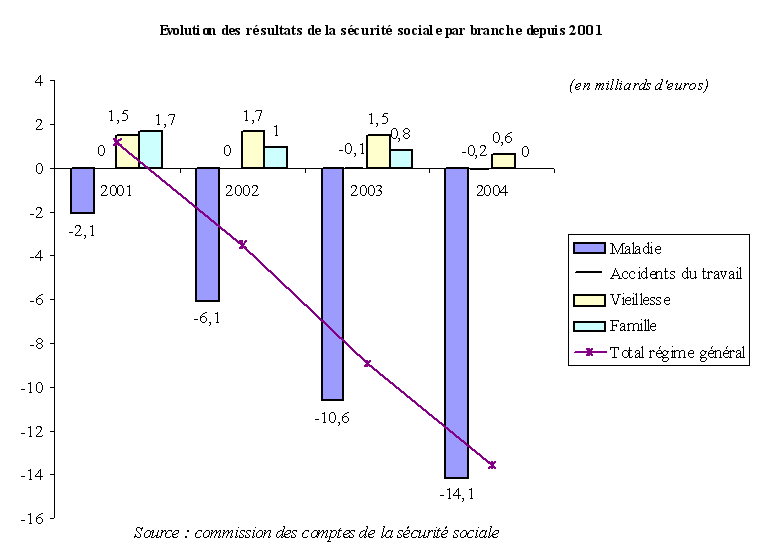
Cette dynamique est le résultat d'un écart de croissance annuelle entre les dépenses et les recettes du régime général de plus de deux points. Ainsi, sur la période 2002-2004, les dépenses du régime général auront augmenté de 5,6 % par an et ses recettes de 3,2 % par an.
Si le contexte économique explique en partie la situation déficitaire des comptes sociaux, la dérive des dépenses sociales en général et de l'assurance maladie en particulier impose la mise en oeuvre rapide de réformes structurelles. La dégradation actuelle des comptes sociaux résulte d'un effet de « ciseaux » très prononcé entre les recettes et les dépenses du régime général de la sécurité sociale , les premières ralentissant du fait de la conjoncture économique, les secondes, et notamment les dépenses d'assurance maladie, s'accélérant de manière exponentielle.
Aujourd'hui, force est de constater que la sécurité sociale est confrontée, avant tout, à une crise de dépenses : l'assurance maladie n'a jamais connu un déficit équivalent à celui d'aujourd'hui. En outre, quelle que soit la situation économique, ce déficit persiste, ce qui conduit à penser que le système de protection sociale est confronté à une crise de dépenses et non à une crise de recettes et que la priorité doit être donnée à la maîtrise des dépenses de santé, d'autant plus qu'il ne faut pas s'attendre à un ralentissement spontané de leur dynamique, compte tenu des besoins croissants liés à l'évolution de la société (allongement de la durée de la vie, progrès médicaux, débat récurrent sur la création d'un cinquième risque pour couvrir la dépendance).
B. L'ÉVOLUTION CONCOMITANTE DES PRÉLÈVEMENTS SOCIAUX
La dégradation des comptes sociaux s'est accompagnée d' une augmentation continue du taux de prélèvements obligatoires affectés aux organismes de sécurité sociale .
1. L'augmentation de la part des prélèvements sociaux dans le PIB
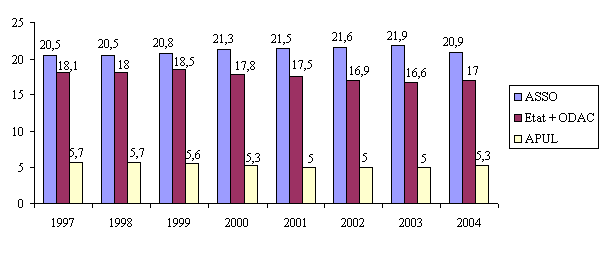
La part des prélèvements sociaux dans le PIB est passée de 20,5 % en 1997 à 21,3 % en 2000 et 21,6 % en 2002, soit un montant de 328,3 milliards d'euros en 2002. Les prévisions fournies par le rapport économique, social et financier annexé au projet de loi de finances pour 2004 indiquent que ce taux devrait s'élever à 21,9 % du PIB en 2003 et redescendre à 20,9 % en 2004.
Prélèvements obligatoires
affectés aux administrations de sécurité sociale
(en % du PIB)
2. La place prépondérante des prélèvements sociaux au sein des prélèvements obligatoires
Au sein de l'ensemble des prélèvements obligatoires, les prélèvements sociaux sont aujourd'hui majoritaires et occupent une place de plus en plus prépondérante.
Prélèvements affectés aux administrations de sécurité sociale rapportés au total des prélèvements obligatoires
(en %)
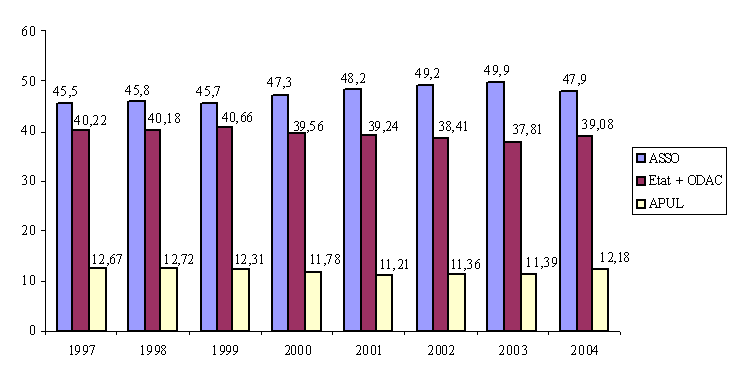
A ce titre, il convient d'ailleurs de souligner la singularité française puisque, si, en 2000, 47,3 % des prélèvements obligatoires étaient perçus au profit des organismes de sécurité sociale, ce taux s'élevait à 24 % en moyenne dans l'ensemble des pays de l'OCDE . Cet écart reflète largement les différents choix de société en matière de financement de la protection sociale.
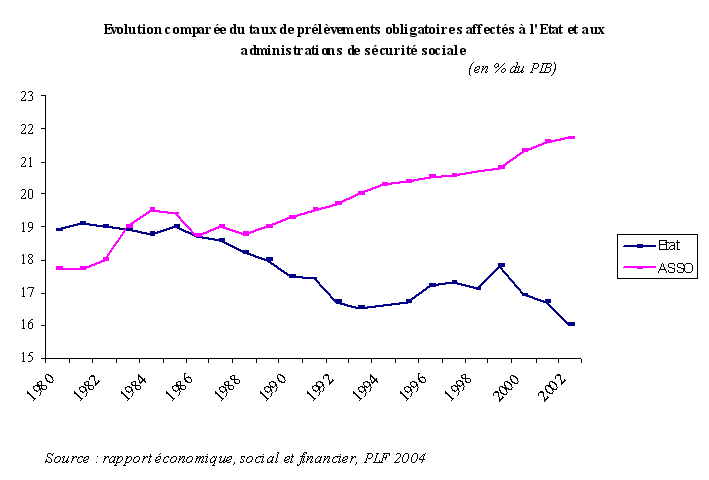
Au sein des prélèvements sociaux, la part des cotisations sociales effectives s'élève, en 2002, à 73,9 % du total, contre 73,3 % en 2001, et celle des impôts et taxes affectés à 26,1 % du total, contre 26,7 % en 2001.
3. Le faible niveau d'endettement de la sécurité sociale
Cette part prépondérante des prélèvements sociaux dans l'ensemble des prélèvements obligatoires permet notamment d'expliquer le faible niveau d'endettement des administrations de sécurité sociale.
Lors du premier débat sur les prélèvements obligatoires, tenu au Sénat en 2002, notre collègue Alain Vasselle, intervenant en sa qualité de rapporteur du projet de loi de financement de la sécurité sociale, avait souligné qu'« au cours des vingt dernières années, les dépenses de la sécurité sociale ont été financées par l'ajustement parallèle des prélèvements sociaux. Au cours de la même période, les dépenses de l'Etat ont été financées par l'endettement ».
En 2002, la dette des administrations de sécurité sociale au sens du traité de Maastricht s'élevait à 14,9 milliards d'euros, soit 1,7 % de l'ensemble de la dette des administrations publiques en 2002.
Dette comparée de l'Etat et des administrations de sécurité sociale depuis 1995
(en % du PIB)
|
|
1995 |
1996 |
1997 |
1998 |
1999 |
2000 |
2001 |
2002 |
|
|
|
|
|
|
|
|
|
|
|
Administrations de sécurité sociale |
2,8 |
1,6 |
2,0 |
1,1 |
0,9 |
0,9 |
0,9 |
1,0 |
Source : rapport économique, social et financier, PLF pour 2004
C. LA LANCINANTE QUESTION DU « COLLECTIF SOCIAL »
1. L'absence de « collectif social » au printemps 2003
Lors de la présentation du projet de loi de financement de la sécurité sociale pour 2003, le ministre de la santé, de la famille et des personnes handicapées avait annoncé son intention de présenter, au printemps de chaque année à partir de 2003, un projet de loi de financement de la sécurité sociale rectificative si « les données économiques et financières s'écartent sensiblement du projet initial ».
Force de constater que, malgré l'évolution défavorable de la situation économique et financière en 2003, le gouvernement n'a pas jugé utile de présenter un « collectif social », ce que votre rapporteur pour avis ne peut que regretter. L'annonce d'un possible « collectif social » avait en effet permis d'asseoir la crédibilité du projet de loi de financement pour 2003 au moment de son examen par le Parlement.
2. Une possibilité légale à exploiter
La possibilité de recourir à des lois de financement rectificative est expressément prévue par l'article L.O. 111-3 du code de la sécurité sociale qui dispose que « la loi de financement de l'année et les lois de financement rectificatives ont le caractère de loi de financement de la sécurité sociale ».
En outre, comme le prévoit le deuxième alinéa du II de l'article LO 111-3 du code de la sécurité sociale, « seules des lois de financement peuvent modifier les dispositions prises » en vertu du domaine obligatoire et réservé des lois de financement de la sécurité sociale.
Certes le présent projet de loi de financement de la sécurité sociale prévoit, dans ses articles 14 et 54, des dispositions rectificatives visant à réviser les prévisions de recettes et des objectifs de dépenses par branche contenues dans la loi de financement de la sécurité sociale pour 2003 précitée. Toutefois, votre rapporteur pour avis considère que l'année 2003 aurait pu constituer l'occasion de présenter au Parlement, pour la première fois, un projet de loi de financement de la sécurité sociale rectificative.
II. L'ÉQUILIBRE PRÉVISIONNEL POUR 2004 : LA RECHERCHE D'UNE SOUTENABILITÉ À MOYEN TERME
A. UN ÉQUILIBRE PRÉVISIONNEL POUR 2004 SIGNE D'UNE VOLONTÉ DE MAITRISE DE LA DÉPENSE
1. Un effort accru en termes de maîtrise des dépenses
Les objectifs de dépenses fixés dans le présent projet de loi de financement de la sécurité sociale affichent, au total, une augmentation de 4,75 % par rapport aux objectifs fixés en loi de financement de la sécurité sociale pour 2003 et de 4 % par rapport aux objectifs révisés tels que définis par l'article 54 du présent projet de loi de financement.
Évolution des objectifs de dépenses par branche
(en milliards d'euros)
|
|
LFSS 2003 (1) |
LFSS 2003 révisée (2) |
Taux de croissance (2) / (1) en % |
PLFSS 2004 (3) |
Taux de croissance (3) / (1) en % |
Taux de croissance (3) / (2) en % |
|
Branche maladie, maternité, invalidité, décès |
136,35 |
138,1 |
+ 1,3 % |
143,6 |
+ 5,31 % |
+ 4 % |
|
Branche vieillesse et veuvage |
140,36 |
140,7 |
+ 0,24 % |
146,6 |
+ 4,45 % |
+ 4,2 % |
|
Branche accidents du travail et maladies professionnelles |
9,4 |
9,5 |
+ 1,06 % |
9,7 |
+ 3,2 % |
+ 2,1 % |
|
Branche famille |
43,62 |
44 |
+ 0,87 % |
45,5 |
+ 4,3 % |
+ 3,4 % |
|
Total |
329,73 |
332,3 |
+ 0,8 % |
345,4 |
+ 4,75 % |
+ 4 % |
Source : LFSS pour 2003, PLFSS pour 2004
Votre rapporteur pour avis souhaite souligner que les deux branches dont les dépenses sont les plus dynamiques, la branche maladie et la branche vieillesse, sont les branches les plus soumises aux facteurs structurels d'augmentation des dépenses sociales.
Ainsi, le rapport de la Cour des comptes sur la sécurité sociale de septembre 2003 souligne l'existence de deux types de facteurs expliquant l'accélération régulière de l'évolution des dépenses d'assurance maladie : des facteurs structurels , d'une part - surprescription de médicaments, progression forte des dépenses d'indemnités journalières, accès croissant de certains assurés au bénéfice de l'affection de longue durée (qui concerne aujourd'hui six millions de personnes) - des facteurs plus conjoncturels , d'autre part, tels que certaines décisions récentes, qu'il s'agisse de la succession des protocoles hospitaliers ou des revalorisations substantielles d'honoraires qui ont accéléré les dépenses et dégradé les comptes.
En outre, dans son rapport précité de septembre 2003, la commission des comptes de la sécurité sociale note que « si la dégradation se poursuit au rythme des années précédentes pour la branche maladie, le fait nouveau de l'année 2004 est qu'elle touche à présent aussi les autres grandes branches, vieillesse et famille, qui voient disparaître en 2004 les excédents qu'elles avaient conservés jusque là. Cette situation est vraisemblablement liée à la mauvaise conjoncture. Elle annonce des difficultés plus durables pour la branche vieillesse dont les dépenses seront accrues dès 2004 par certaines dispositions de la réforme des retraites et qui subira à partir de 2006 un afflux de nouveaux retraités ».
2. Les principales mesures de recettes contenues dans le présent projet de loi de financement
a) Le relèvement du droit de consommation sur les tabacs
Caractéristiques du droit de consommation sur les tabacs
Le droit de consommation est une accise frappant les tabacs manufacturés.
Le taux du droit de consommation sur les cigarettes comporte une part spécifique par unité de produit et une part proportionnelle au prix de vente au détail. Il ne peut être inférieur à un minimum de perception fixé pour 1000 unités.
Afin de déterminer le montant de la part spécifique et le taux de la part proportionnelle, on prend comme référence les cigarettes de la classe de prix la plus demandée, soit à l'heure actuelle la Marlboro, vendue à 4,60 euros.
Le montant du droit de consommation qui est applicable aux cigarettes vendues à 4,60 euros est déterminé globalement en appliquant le seul taux normal du droit actuellement de 62 % à leur prix de vente au détail.
Pour les cigarettes qui ne sont pas vendues à 4,60 euros le paquet de 20 cigarettes, le droit de consommation se compose d'une part spécifique égale à 5 % de la charge fiscale totale afférente aux cigarettes de la classe de prix la plus demandée, soit actuellement 0,18 euros pour 20 cigarettes, et d'une part proportionnelle égale à 58,05 %. Le taux réel de taxation d'un paquet vendu à 4,10 euros est ainsi de 62,43 %.
Par ailleurs, le montant total du droit de consommation (part proportionnelle + part spécifique) ne peut être inférieur à un minimum de perception actuellement fixé à 108 euros pour 1.000 unités.
Le droit de consommation applicable aux autres produits (cigares, tabacs fine coupe destinés à rouler les cigarettes, autres tabacs à fumer, tabacs à priser, tabacs à mâcher) est uniquement proportionnel au prix de vente au détail. Des minima de perception fixé par 1.000 unités ou 1.000 grammes sont également applicables aux cigares, aux tabacs fine coupe destinés à rouler les cigarettes et aux autres tabacs à fumer.
(1) Des recettes en baisse en 2003 par rapport aux prévisions
La commission des comptes de la sécurité sociale a annoncé, dans son rapport de septembre 2003, que la prévision des droits de consommation sur les tabacs était revue à la baisse en 2003 .
La loi de financement de la sécurité sociale pour 2003 avait en effet prévu une hausse de la fiscalité sur les tabacs qui devait se traduire par une forte augmentation des prix de vente des cigarettes et une majoration des droits de consommation sur les tabacs. La prévision de la loi de financement de la sécurité sociale pour 2003 s'agissant du produit de la recette tabac s'élevait ainsi à 9.600 millions d'euros contre 8.751 millions d'euros en 2002 . Cette prévision pour 2003 a été revue à la baisse de 800 millions d'euros et devrait atteindre 8.845 millions d'euros seulement.
D'après la commission des comptes de la sécurité sociale, cette révision à la baisse s'explique par :
- une hausse du prix des cigarettes inférieure à ce qui était prévu , ce qui a réduit le supplément de recette attendue. La prévision pour 2003 reposait en effet sur une hausse du prix des cigarettes de l'ordre de 17 %, elle ne serait que de 11 % en réalité ;
- un volume de cigarettes consommées plus faible que prévu en 2003 : traditionnellement, on considère qu'une hausse du prix du tabac de x % entraîne une baisse médiane de la consommation de tabac de 0,3 % au bout d'un an 2 ( * ) , soit une élasticité prix de la consommation de tabac de - 0,3. Or, on constate sur les mois connus de l'année 2003 une élasticité plus forte : celle-ci devrait avoisiner - 0,8 pour l'année 2003. Cette baisse de volume aurait pu être plus importante si la revalorisation des prix avait été aussi forte qu'attendue, soit + 17 %.
Afin de renchérir à nouveau le prix des cigarettes et conformément aux orientations du plan de lutte contre le cancer, une nouvelle hausse de la fiscalité du tabac a été décidée en juillet 2003 dans le cadre du vote de la loi visant à restreindre la consommation de tabac chez les jeunes 3 ( * ) dont une disposition prévoit le relèvement du taux normal du droit de consommation sur les tabac de 58,99 % à 62 % et l'augmentation du minimum de perception de 106 à 108 euros.
Ces mesures ont été appliquées dans le courant du mois d'octobre 2003. D'après le rapport de la commission des comptes de la sécurité sociale, elles devraient avoir très peu d'incidence sur la recette de l'année 2003, les premiers effets n'apparaissant que sur la recette du mois de décembre 2003 correspondant aux ventes d'octobre 2003 (la recette est rattachée à l'exercice lors de sa mise en recouvrement qui intervient avec deux mois de retard sur les ventes aux consommateurs).
(2) Un nouveau relèvement du droit de consommation
L'article 4 du présent projet de loi de financement de la sécurité sociale complète la loi précitée du 31 juillet 2003 :
- il modifie les taux normaux comme suit :
|
Groupes de produits |
Taux normal actuel en % |
Taux normal proposé en % |
|
Cigarettes |
62 |
62 |
|
Cigares |
20 |
25 |
|
Tabacs fine coupe destinés à rouler les cigarettes |
51,69 |
56 |
|
Autres tabacs à fumer |
47,43 |
49,85 |
|
Tabacs à priser |
40,89 |
43 |
|
Tabacs à mâcher |
28,16 |
29,6 |
- il porte le minimum de perception pour les cigarettes de 108 à 128 euros ;
- il porte les minima de perception de 56 euros à 68 euros pour les tabacs fine coupe destinés à rouler les cigarettes, de 45 euros à 60 euros pour les autres tabacs à fumer et de 55 euros à 89 euros pour les cigares.
Il faut par ailleurs signaler que l'article 25 du projet de loi de finances pour 2004 relève significativement le taux de la taxe sur les tabacs fabriqués, dite taxe « BAPSA 4 ( * ) », qui passera de 0,74 % à 3,17 %.
Evolution du prix du paquet de cigarettes et de la fiscalité du tabac depuis janvier 2002
|
Année |
Prix de vente du paquet standard de cigarettes en euros |
Augmentation moyenne du prix de vente en % |
Montant des taxes perçues par paquet, en euros |
Augmentation des taxes perçues en % |
Taux fiscal par paquet sur le prix de vente |
|
Janvier 2002 |
3,60 |
7 % |
2,74 |
7 % |
76 % |
|
Janvier 2003 |
3,90 |
8,3 % |
2,96 |
8 % |
76 % |
|
Octobre 2003 |
4,60 |
18 % |
3,63 |
22,6 % |
79 % |
|
Prévision possible janvier 2004* |
|
|
|
|
|
* : en considérant que la hausse du taux de la taxe sur les tabacs fabriqués sera entièrement répercuté par les fabricants sur le prix de vente au détail.
(3) Un rendement attendu de 9,6 milliards d'euros en 2004
Le rendement attendu pour 2004 du droit de consommation sur les tabacs, fixé à 9,6 milliards d'euros, soit une augmentation de 800 millions d'euros par rapport au produit de ce droit en 2003, a été calculé sur la base d'une hypothèse d'élasticité prix de la consommation de tabac de - 0,7 . Comparée à l'élasticité de - 0,8 pour l'année 2003 figurant dans le rapport de la commission des comptes de la sécurité sociale, l'hypothèse d'élasticité pour 2004 semble prudente, dans la mesure notamment où l'effet de détournement du trafic vers le marché transfrontalier n'a pas vocation à être linéaire entre 2003 et 2004 : la captation de cette clientèle « transfrontalière » est a priori acquise pour 2004 mais le volume de cette clientèle ne devrait pas s'amplifier entre 2003 et 2004 et ainsi ne pas accentuer encore la baisse de la consommation liée à ce détournement de trafic.
On peut en conclure que les prévisions de rendement pour 2004 du droit de consommation sur les tabacs sont plus réalistes qu'elles ne l'avaient été pour 2003 .
Pour 2004 , l'article 24 du projet de loi de finances pour 2004 prévoit de porter à 22,27 % la part de la taxe sur les tabacs affectée à la CNAMTS, contre 15,20 % en 2003 , et d'en attribuer 50,16 % au budget annexe des prestations sociales agricoles (BAPSA) .
L'augmentation de 15,20 % à 22,27 % de la part attribuée à la CNAMTS n'est pas fortuite . Il a en effet été souhaité que le produit supplémentaire de la taxe sur les tabacs à percevoir en 2004 revienne à la CNAMTS. Or le produit attendu de cette taxe passe de 8,8 milliards d'euros en 2003 à 9,6 milliards d'euros pour 2004, et la part attribuée à la CNAMTS en 2003, qui représente 15,20 % de 8,8 milliards d'euros, s'élève à 1,338 milliards d'euros. Afin de tendre, en 2004, vers un versement supplémentaire de 800.000 euros à la CNAMTS, ce qui conduit à un versement total de 2,138 milliards d'euros, il faut affecter précisément 22,27 % des 9,6 milliards d'euros de produit attendu en 2004 de la taxe sur les tabacs.
Il reste toutefois à connaître l'impact de la hausse de la taxe sur les tabacs fabriqués, dite taxe « BAPSA », sur le prix du paquet de cigarettes.
Dans l'hypothèse d'une faible répercussion voire d'une absence de répercussion sur le prix de vente au détail du relèvement de la taxe « BAPSA », deux facteurs jouent en sens inverse :
- d'une part, l'absence d'augmentation du prix du paquet de cigarettes, par le biais d'une intégration du relèvement du taux de la taxe dans les marges des fabricants, permettra de stabiliser le niveau de la consommation ;
- d'autre part, la base d'imposition du taux de la taxe « BAPSA » étant constituée par le prix de vente au détail, l'absence d'augmentation du prix du paquet devrait réduire à due concurrence le rendement attendu de l'augmentation de ce taux, et mécaniquement celui attendu du droit de consommation sur les tabacs.
Dans l'hypothèse inverse d'une répercussion totale du relèvement du taux de cette taxe sur le prix de vente au détail, les deux mêmes facteurs continuent de jouer en sens inverse : l'augmentation du prix de vente peut avoir une influence négative sur le niveau de la consommation et ainsi fragiliser le niveau des recettes issues des droits sur les tabacs, tandis que l'élargissement de la base taxable devrait permettre un rendement plus important de ces droits. Il est toutefois impossible de déterminer à l'avance lequel de ces facteurs aura le plus d'influence in fine sur le rendement de ces droits.
Il convient toutefois de souligner que, d'après les informations recueillies par votre rapporteur pour avis auprès du ministère de l'économie, des finances et de l'industrie, et conformément aux déclarations du ministre délégué au budget et à la réforme budgétaire lors de l'examen de l'article 25 du projet de loi de finances pour 2004 à l'Assemblée nationale, aucune hausse du prix de vente au détail n'est en fait anticipée par le gouvernement suite à l'augmentation du taux de la taxe sur les tabacs fabriqués affectée au BAPSA au 1 er janvier 2004 .
(4) L'introduction d'un « cavalier social » à l'Assemblée nationale
L'article 4 bis du présent projet de loi de financement introduit à l'Assemblée nationale par notre collègue député Bertho Audifax prévoit que les conseil généraux des départements d'outre-mer peuvent fixer un minimum de perception spécifique pour 1.000 unités, comme c'est le cas actuellement pour les cigarettes vendues en métropole.
Le régime des tabacs dans les départements d'outre-mer est actuellement régi par l'article 268 du code des douanes. Celui-ci prévoit que les cigarettes, les cigares, cigarillos, les tabacs à mâcher, les tabacs à priser, les tabacs fine coupe destinés à rouler les cigarettes et les autres tabacs à fumer, destinés à être consommés dans les départements de la Guadeloupe, de la Guyane, de la Martinique et de la Réunion, sont passibles d'un droit de consommation, dont les taux et l'assiette sont fixés par délibération des conseils généraux des départements . Pour les produits ayant fait l'objet d'une homologation en France continentale, le montant du droit est déterminé par application du taux fixé par le conseil général à un pourcentage fixé par ce même conseil, supérieur à 66 % et au plus égal à 100 % du prix de vente au détail en France continentale. Pour les produits n'ayant pas fait l'objet d'une homologation en France continentale, le montant du droit est déterminé par application du taux fixé par le conseil général à un pourcentage fixé par ce même conseil, supérieur à 66 % et au plus égal à 100 % du prix de vente au détail en France continentale correspondant à la moyenne pondérée des prix homologués. Les taux des droits de consommation fixés par chaque conseil général ne peuvent être supérieurs aux taux normaux prévus en France continentale.
Le produit du droit de consommation perçu à la Guadeloupe, à la Guyane, à la Martinique et à la Réunion sur les cigarettes, cigares et cigarillos, tabac à fumer, tabac à mâcher et tabac à priser, est affecté au budget de ces départements.
Ce système appelle deux remarques. D'une part, le minimum de perception n'existe pas dans ces départements, ce qui conduit certains fabricants de tabacs à homologuer des produits en France continentale pour les revendre à un prix bas dans ces départements. L'absence de minimum de perception ne permet pas de relever le prix du paquet de cigarettes et entraîne également une modération des ressources des conseils généraux.
L'article 4 bis entend rapprocher le système des départements d'outre-mer de celui de la métropole, ce qui est en soi souhaitable dans une visée de santé publique. Votre rapporteur pour avis relève cependant que la rédaction adoptée pourrait être améliorée et que cet article mériterait d'être inséré comme un « complément » à l'article 268 du code des douanes.
D'autre part, dans la mesure où les recettes sont intégralement affectées au budget des conseils généraux, cette question ne concerne en aucune façon la sécurité sociale. Ainsi que l'a relevé le ministre de la santé lors du débat à l'Assemblée nationale, cet article est un « cavalier social » qui aurait dû figurer en loi de finances et non en loi de financement de la sécurité sociale.
b) D'autres mesures plus ponctuelles
(1) Une hausse de la fiscalité pesant sur l'industrie pharmaceutique
L'article 9 du présent projet de loi de financement de la sécurité sociale, tel qu'adopté par l'Assemblée nationale, alourdit les contributions pesant sur les industries pharmaceutiques, en modifiant le régime de taxation des dépenses de promotion des médicaments et en instaurant une contribution exceptionnelle égale à 0,525 % du chiffre d'affaires hors taxe réalisé par les laboratoires pharmaceutiques en 2004.
Le rendement de la contribution sur les dépenses de promotion, qui avait été modifié par la loi de financement de la sécurité sociale pour 2003, devrait être accru de 50 millions d'euros par une modification des tranches et du premier taux du barème de taxation, tout en allégeant le poids fiscal pesant sur les petits et moyens laboratoires pharmaceutiques par une augmentation du montant de l'abattement forfaitaire de 500.000 euros à 1,5 million d'euros . Le texte initial du projet de loi prévoyait une augmentation du rendement de cette contribution de 150 millions d'euros.
Le différentiel de 100 millions d'euros serait comblé par la contribution exceptionnelle sur le chiffre d'affaires précédemment évoquée.
Le relèvement du barème de taxation des dépenses promotionnelles des laboratoires pharmaceutiques est souvent présenté comme un moyen d'infléchir l'activité promotionnelle de ces laboratoires et donc de freiner la progression des dépenses de médicaments remboursables induite par la forte croissance du chiffre d'affaires hors taxes de l'industrie pharmaceutique.
Toutefois, votre rapporteur pour avis s'interroge sur la nécessité de freiner par la taxation les dépenses promotionnelles des laboratoires pharmaceutiques. Il estime réelle l'utilité de l'information médicale délivrée par les laboratoires et rappelle que le véritable problème se situe au niveau du bon usage du médicament. En outre, il estime que la multiplication des taxes pesant sur l'industrie pharmaceutique risque de pénaliser l'innovation mais également de fragiliser la presse médicale qui vit de la publicité de cette industrie.
(2) L'instauration d'une contribution sur les dépenses de promotion des fabricants ou distributeurs de dispositifs médicaux
L'article 10 du présent projet de loi de financement de la sécurité sociale instaure une contribution à la charge des entreprises assurant la fabrication, l'importation ou la distribution en France métropolitaine et dans les départements d'outre-mer de dispositifs médicaux à usage individuel, de tissus issus du corps humain et de leurs dérivés, de produits de santé autres que les médicaments et de prestations associées, sur le modèle de celle applicable aux dépenses de promotion des laboratoires pharmaceutiques.
Le produit attendu de cette nouvelle taxe est estimé à 20 millions pour 2004 par le gouvernement . L'Assemblée nationale a adopté trois amendements de notre collègue député Pierre Morange, rapporteur pour les recettes et l'équilibre général du présent projet de loi de financement, au nom de la commission des affaires culturelles, familiales et sociales, tendant, d'une part à restreindre l'assiette de la contribution aux dispositifs figurant au titre I er de la liste des produits médicaux remboursables - c'est-à-dire les dispositifs pour traitements et matériels d'aide à la vie, les aliments diététiques et les articles pour pansements - les produits relevant des titres II et III étant des appareillages ou produits indissociablement liés à une intervention chirurgicale ou à un handicap grave, d'autre part à réduire le taux de cette contribution de 10 % à 5 %, enfin à relever le seuil d'exonération de la contribution de 763.000 euros à 7,5 millions d'euros.
Compte tenu de la mauvaise connaissance de la situation des entreprises du secteur, il semble que les modifications apportées par l'Assemblée nationale n'entament pas la prévision attendue de 20 millions de recettes, ce qui indique que les dispositions de l'article initial auraient dû rapporter une somme bien plus importante.
(3) L'individualisation de la contribution sur la distribution en gros des médicaments
La contribution sur la distribution en gros de médicaments est due par les grossistes-répartiteurs ainsi que par les laboratoires assurant la vente directe de leurs produits. Elle est assise sur le chiffre d'affaires. Actuellement, le taux de la contribution dépend de la croissance globale du secteur : il existe six tranches d'imposition selon la croissance constatée du chiffre d'affaires entre le trimestre considéré et le même trimestre de l'année précédente. Le taux s'applique donc de manière uniforme à l'ensemble des assujettis quelle que soit la croissance individuelle du chiffre d'affaires de chaque entreprise. Ce système, en « solidarisant » les entreprises, conduit à pénaliser celles dont la croissance est la plus faible et à privilégier celles dont la croissance est la plus forte.
L'article 11 du présent projet de loi de financement lui substitue une nouvelle contribution assise sur la croissance annuelle du chiffre d'affaires de chaque entreprise. L'assiette de la contribution est composée de deux parts. Une première est constituée par le chiffre d'affaires hors taxe réalisé par l'entreprise au cours de l'année civile ; une seconde part est constituée par la différence entre le chiffre d'affaires hors taxes réalisé au cours de l'année civile et celui réalisé l'année précédente. A la suite d'un amendement de notre collègue député Pierre Morange, le texte prévoit qu'il n'est tenu compte dans l'assiette de la taxe que de la partie relative à la vente à un prix inférieur à 150 euros, afin de prendre en compte le poids des médicaments particulièrement coûteux dans le calcul de la contribution.
Le barème de la contribution a également été revu par l'Assemblée nationale : un taux de 1,9 % est appliqué à la première part et un taux de 2,25 % à la seconde. Le montant de la contribution ne peut excéder 2,7 % ni être inférieur à 1,4 % du chiffre d'affaires hors taxes réalisé par l'entreprise au cours de l'année civile.
Ces dispositions s'appliqueront à compter du chiffre d'affaires réalisé en 2004. La contribution perçue au titre de l'année 2003 est calculée selon l'ancien barème.
Ce nouveau dispositif permet donc d'éviter de faire peser une contribution trop élevée sur les entreprises à faible croissance. En outre, le nouveau mode de calcul, en abandonnant le principe d'une imposition par tranches, supprime les effets de seuil.
En outre, il est procédé à l'abrogation de plusieurs articles concernant les contributions recouvrées directement par l'Agence centrale des organismes de sécurité sociale par souci de clarté et de simplification.
L'ensemble du dispositif devrait être neutre en terme de recettes, seule la distribution des contributions entre les entreprises devrait être modifiée.
(4) Le taux K
L' article 12 du présent projet de loi de financement fixe le taux K à 3 %.
Le taux K
L'article 31 de la loi de financement de la sécurité sociale pour 1999 a institué une clause permanente de sauvegarde applicable aux entreprises exploitant des médicaments remboursables sauf à celles ayant passé une convention avec le Comité économique des produits de santé (article L. 138-10 du code de la sécurité sociale). Cette clause de sauvegarde consiste dans le versement d'une contribution par ces entreprises lorsque leur chiffre d'affaires hors taxe réalisé en France au titre des spécialités remboursables et agréées à l'usage des collectivités s'est accru, par rapport au chiffre d'affaires réalisé l'année précédente, d'un pourcentage excédant le taux de progression de l'ONDAM tel qu'il résulte du rapprochement des lois de financement de l'année en cours et des années précédentes. Ce taux est appelé « taux K ». Les entreprises ayant passé une convention avec le Comité économique des produits de santé, qui s'acquittent du paiement de remises conventionnelles, sont exonérées du paiement de cette contribution.
À l'origine, le taux de la contribution variait en fonction du dépassement du taux de progression de l'ONDAM. Le montant global calculé était ensuite réparti entre les entreprises redevables selon trois critères :
- le niveau brut du chiffre d'affaires, pour 30 % ;
- la progression du chiffre d'affaires, pour 40 % ;
- les frais de publicité, pour 30 %.
Au titre de l'année 2000, pour la contribution versée en 2001, l'article 29 de la loi de financement de la sécurité sociale pour 2000 a fixé un seuil de déclenchement de la contribution à 2 %, déconnecté de tout lien avec l'ONDAM. Cet article tirait donc les conséquences du nouveau mode de calcul de l'ONDAM. Retenir l'évolution entre l'objectif de 1999 et l'objectif de 2000 aurait élevé le seuil de déclenchement à 4,5 % au lieu de 2,5 %. Mais le gouvernement de l'époque avait ainsi accentué le caractère arbitraire de cette contribution en retenant le taux de 2 % qui n'avait plus aucun lien avec l'ONDAM.
L'article 49 de la loi de financement de la sécurité sociale pour 2001 a remplacé le mécanisme existant par un mécanisme de récupération linéaire en fixant un barème de taxation dont chaque taux (50 %, 60 % et 70 %) s'applique successivement à une tranche déterminée de supplément de chiffre d'affaires par rapport au taux de l'objectif K (respectivement inférieur à 0,5 %, compris entre 0,5 et 1 % et supérieur à 1 %). En outre, pour le seuil de déclenchement de la contribution, il a substitué au taux de progression de l'ONDAM un taux de progression fixé à 3 % pour 2001.
L'article 23 de loi de financement de la sécurité sociale pour 2002 a défini un taux K spécifique fixé à 3 % pour le calcul de la contribution due au titre de l'année 2002, soit le même taux que celui fixé l'année précédente par la loi de financement de la sécurité sociale. Le taux K avait été fixé à 4 % en 2003.
Pour 2004, comme pour 2001, 2002 et 2003, la valeur du taux K est déconnectée de la progression de l'ONDAM (+ 4 %). Votre rapporteur pour avis s'interroge sur les raisons de cette déconnexion, la fixation du taux K apparaissant dès lors relativement arbitraire.
Il convient de surcroît de souligner l'extrême faiblesse du produit de cette contribution. Seules 14 entreprises ont acquitté cette contribution en 2001 et 2002, les autres étant conventionnées avec le Comité économique des produits de santé (CEPS). Compte tenu de la diminution du chiffre d'affaires des entreprises redevables, aucune contribution ne devrait perçue en 2004.
Le produit correspondant au taux K de 2004, estimé à 125 millions d'euros, y compris le montant acquitté par les entreprises conventionnées avec le CEPS, sera versé en 2005.
(5) L'élargissement du recours contre tiers
Les organismes de sécurité sociale disposent d'un moyen de forte responsabilisation des assurés sociaux lorsque ceux-ci, par les accidents dont ils sont responsables, occasionnent des dépenses pour la prise en charge médicale des victimes. Cette procédure, dite du recours contre tiers, prend la forme d'un recours des caisses contre la personne responsable et son assureur leur permettant de récupérer le montant des prestations servies à la victime à l'occasion des soins nécessités par l'accident. Pour ce qui concerne les accidents de la circulation, cette procédure est aménagée dans le cadre d'un accord conventionnel de mai 1983, conclu entre les organismes de sécurité sociale et les assureurs.
Le tableau suivant retrace le rendement de la procédure de recours contre tiers.
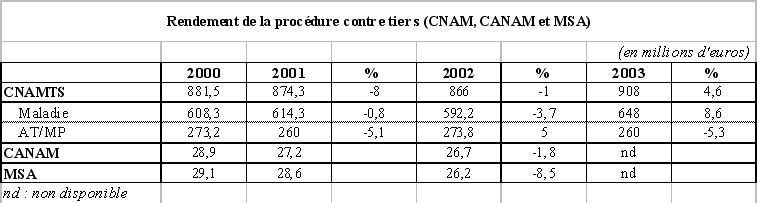 Source : commission des
comptes de la sécurité sociale, septembre 2003
Source : commission des
comptes de la sécurité sociale, septembre 2003
L'article 5 du présent projet de loi de financement prévoit d'élargir le recours contre tiers en améliorant les conditions d'information des caisses et en modifiant le code des assurances afin d'améliorer la situation des victimes d'accidents de la circulation.
Ces évolutions devraient permettre de réaliser des économies importantes, évaluées à 100 millions d'euros en intégrant des mesures de même nature de niveau réglementaire ou conventionnel.
L'Assemblée nationale a par ailleurs adopté un amendement de notre collègue député Pierre Morange, donnant une base légale à la conclusion d'un accord conventionnel relatif à la procédure des recours contre tiers en cas d'accident de la circulation, entre les caisses de sécurité sociale et les assureurs, tout en préservant la gestion amiable des recours.
(6) Des mesures de validation législative
Le présent projet de loi de financement de la sécurité sociale procède à quatre validations législatives. Le tableau suivant rappelle les critères définis par le Conseil constitutionnel et la Cour européenne des droits de l'homme (CEDH) s'agissant de la recevabilité des procédures de validation législative.
Synthèse des critères retenus par le Conseil constitutionnel et la Cour européenne des droits de l'homme en matière de validations législatives
|
Conseil Constitutionnel |
CEDH |
|
La validation ne saurait remettre en cause une décision de justice devenue définitive ou, selon une expression équivalente, passée en force de chose jugée. |
La Cour de Strasbourg considère que l'interdiction faite au pouvoir législatif de s'immiscer dans le cours de la justice implique que l'engagement d'une procédure de validation ne soit pas tardif par rapport au déroulement des procédures juridictionnelles. |
|
La validation ne saurait rétroactivement fonder une sanction pénale. Cette interdiction s'étend, au-delà du domaine pénal, à toute sanction ayant le caractère d'une punition. |
|
|
La validation doit être justifiée par la poursuite d'un « objectif d'intérêt général suffisant » (continuité d'un service public, menace pour la paix publique ...). Un motif purement financier n'est pas recevable à moins que les montants concernés soient tels qu'il y ait une menace économique, sociale ou budgétaire. |
La validation doit être justifiée par « d'impérieux motifs d'intérêt général ». En particulier, la volonté de mettre fin à des divergences jurisprudentielles ne saurait constituer une justification. La Cour de Strasbourg exerce comme le juge constitutionnel un contrôle de proportionnalité sur le caractère suffisant du motif financier. |
|
La validation doit avoir une portée limitée : la mesure de validation doit comporter la mention de l'irrégularité sur le fondement de laquelle l'acte ou la procédure concerné ne pourra plus être à l'avenir contesté. |
La Cour de Strasbourg prend également en considération l'existence de décisions juridictionnelles majoritairement favorables aux requérants, la bonne foi de ces derniers ainsi que le caractère prévisible du recours à la procédure de validation |
Source : Sénat, service des études juridiques, « Le régime juridique des validations législatives »
(a) L'article 6
L'article 6 est relatif à la non prise en compte de l'abattement de 20 % pour le calcul de l'assiette des cotisations et contributions sociales des dirigeants de sociétés. Le revenu retenu pour calculer les cotisations des personnes affiliées en qualité de travailleurs indépendants est celui retenu pour le calcul de l'impôt sur le revenu. Toutefois, certains abattements, déductions ou exonérations accordés sur le plan fiscal ne sont pas applicables sur le plan social, ce qui est en particulier le cas de l'abattement de 20 % accordé aux gérants et associés de sociétés dont le revenu est imposé dans la catégorie de salaires. La loi de finances pour 1997 avait supprimé le sixième alinéa de l'article 62 du code général des impôts, qui énonçait, par un renvoi au a du 5 de l'article 158 du même code, la règle de l'abattement de 20 % et auquel se réfère l'article L. 131-6 du code de la sécurité sociale. Celui-ci n'a pas tiré les conséquences de cette modification et il est ainsi procédé à un ajustement afin que l'abattement de 20 % ne soit pas applicable aux dirigeants de sociétés pour la fixation de la base de calcul des cotisations dont ils sont redevables en tant que travailleurs indépendants.
Il procède également à une validation législative. Un amendement du gouvernement a en effet été adopté afin de valider les décisions de recouvrement prises depuis 1999 sur le fondement de l'état du droit relatif à l'assiette des cotisations et contributions sociales antérieur à la loi de finances pour 1997.
Deux situations sont ici visées par cet article de validation :
- d'une part, celle où l'entrepreneur a procédé à la minoration de l'assiette de ses cotisations et contributions et a, ultérieurement, fait l'objet d'un redressement, suite à un contrôle exercé par les organismes chargés du recouvrement des recettes sociales ; dans ce cas, le redressement opéré est validé par la loi ;
- d'autre part, celle où l'entrepreneur n'a pas minoré initialement l'assiette sociale des cotisations et contributions, mais a ensuite formulé une demande de remboursement à laquelle il n'a pas été donné de suite ; dans ce cas, l'absence de remboursement par l'organisme social est également validée.
Dans les deux cas, la validation s'explique par le fait qu'au moment de la rédaction de la loi de finances pour 1997 et en dépit des conséquences juridiques sur le code de la sécurité sociale de la modification du code général des impôts, le législateur n'avait nullement l'intention de modifier l'assiette sociale des travailleurs non salariés. Le texte proposé vise ainsi à sécuriser les situations juridiques diverses nées de la fragilité de l'état du droit applicable entre 1997 et 2003.
Cet article vise à faire obstacle aux très nombreuses réclamations « encombrant » les divers organismes de sécurité sociale compétents pour le recouvrement des cotisations et contributions dues par les travailleurs indépendants, notamment les URSSAF et les caisses compétentes en matière d'assurance vieillesse et d'assurance maladie et à préserver l'équilibre financier des régimes de sécurité sociale concernés en maintenant leurs recettes. Sans la mesure proposée, la perte de recettes pour l'ensemble des régimes concernés est en effet estimée à 340 millions d'euros par an, si la totalité des associés gérants de société en demandait le remboursement.
(b) L'article 9 bis
L'article 9 bis prévoit une deuxième validation législative. Par un arrêt du 2 avril 2003 (« Société ROCHE »), le Conseil d'Etat a annulé les dispositions de l'instruction ministérielle du 3 avril 2001 qui incluaient dans l'assiette de la contribution sur les dépenses de prospection et d'information des laboratoires, les frais engagés à l'hôpital lors de visites médicales auprès de non-prescripteurs (pharmaciens notamment). Cette décision ouvre la possibilité, pour les laboratoires concernés, d'obtenir de l'ACOSS la restitution de la fraction de la contribution relative aux dépenses de visite médicale engagées auprès de non-prescripteurs, ainsi que le remboursement des montants redressés à ce titre.
Elle prévoit en effet que, sous réserve des décisions de justice passées en force de chose jugée, sont validées les actions de recouvrement et les opérations, procédures et décisions de contrôle menées par l'ACOSS, depuis le 1 er janvier 1995 et jusqu'à l'entrée en vigueur de la loi de financement pour 2004, en tant que leur légalité serait contestée pour un motif tiré de l'inclusion dans l'assiette de la contribution des frais de prospection et d'information engagés par le visiteurs médicaux ou toute autre catégorie de personnes lors de la visite de non-praticiens au sein des établissements de santé, des établissements de cure ou de prévention et des dispensaires.
A ce jour, une dizaine de laboratoires a déjà engagé des procédures de demande de restitution, mais ce nombre pourrait fortement augmenter. Cet article vise donc à limiter les remboursements susceptibles d'être dus par l'ACOSS à la suite de la décision du Conseil d'Etat. Les remboursements aux laboratoires sont susceptibles de remonter jusqu'à l'échéance de 1995. Le coût potentiel peut être évalué à 125 millions d'euros.
(c) L'article 16
L'article 16 a trait aux arrêtés procédant à la baisse du taux de remboursement des médicaments. A la suite de la réévaluation par la commission de la transparence du service médical rendu de l'ensemble des spécialités pharmaceutiques en 1999, les médicaments dont le service médical rendu a été jugé modéré, faible ou insuffisant ont vu leur taux de prise en charge par l'assurance maladie baisser de 65 % à 35 %. Trois arrêtés de septembre et décembre 2001 et avril 2003 ont ainsi procédé à la baisse du taux de remboursement de près de mille médicaments. Toutefois, saisi par un laboratoire pharmaceutique, le Conseil d'Etat a annulé, le 20 juin 2003, un arrêté pris par la ministre de l'emploi et de la solidarité le 14 septembre 2001.
Cette décision de justice a mis en évidence la précision insuffisante de la motivation des avis scientifiques préalables aux décisions ministérielles en matière de taux de remboursement des médicaments, et le risque que les décisions de baisse de taux soient en conséquence illégales en raison d'un vice de forme.
L'article 16 a donc pour objet de consolider les décisions prises à la suite de la réévaluation des médicaments en interdisant de contester leur légalité au motif de cette insuffisance de motivation. Cette validation corrige l'existence d'un vice de forme qui entache des décisions que le gouvernement estime parfaitement fondées. D'autres vices de formes que l'insuffisance de motivation n'étant pas à exclure, l'article évoque le motif tiré de « l'irrégularité des avis rendus par la commission de la transparence ».
Le gouvernement estime donc que cette validation est limitée dans son champ et dans le temps. Cette mesure exclut les décisions de justice passées en force de chose jugée et ne revient donc pas sur la décision du Conseil d'Etat. Elle empêche la réalisation de risques qui pèseraient lourdement sur les finances publiques et qui, plus largement, mettraient en cause la poursuite de la politique engagée dans le domaine du médicament : cette mesure a en effet pour objet de sécuriser des décisions qui permettent une économie de plus de 500 millions d'euros.
(d) L'article 57 bis
L'article 57 bis du présent projet de loi de financement, introduit une validation législative en réputant régulières, sous réserve des décisions de justice passées en force de chose jugée, les opérations de redressement menées par l'ACOSS, en tant qu'elles seraient contestées par le moyen tiré de l'illégalité de l'agrément du ou des agents ayant procédé aux opérations de contrôle ou par le moyen tiré de l'incompétence de leur auteur.
Les contributions recouvrées directement par l'ACOSS - pesant sur les secteurs des assurances et de la pharmacie - font l'objet de contentieux répétés des laboratoires devant les juridictions administratives, judiciaires et européennes. Le gouvernement précise ainsi que « les entreprises pharmaceutiques contestent ainsi systématiquement le bien fondé des impositions, tant par des moyens portant sur la légalité au fond des dispositifs de taxation (caractère discriminatoire au niveau communautaire notamment) que par des moyens portant sur la légalité des procédures de recouvrement et de contrôle ». Lors des contentieux portant sur les procédures de contrôle et de recouvrement, les requérants ont mis à jour plusieurs insuffisances des procédures et des organisations actuelles.
Un premier moyen concerne la compétence des auteurs des actes préparatoires aux contrôles (avis de passage en entreprise) ou des actes de notification des montants dus à l'issue des contrôles. Ainsi, les délégations de signature internes à l'ACOSS sont contestées au motif de leur incomplétude, de l'absence de délégation des signataires des actes, de leur absence de publication. La remise en cause de la compétence des auteurs est susceptible d'entraîner l'annulation des actions de contrôle et de recouvrement. Pour tenter d'y remédier, cet article propose de valider ces actes et actions, tant en ce qui concerne leur légalité au regard des procédures prévues par le code de la sécurité sociale (mise en demeure et contrainte), qu'en ce qui concerne leur légalité au regard des procédures applicables à un établissement public .
Un second moyen soulevé porte sur la légalité des agréments des inspecteurs du recouvrement qui sont chargés du contrôle de la législation de sécurité sociale non seulement auprès des employeurs et des travailleurs indépendants (« contrôles classiques ») mais aussi auprès des redevables des contributions recouvrées par l'ACOSS. Les laboratoires ont contesté la légalité de ces agréments à de nombreux égards. L'arrêté ministériel est considéré comme illégal en ce qu'il confie le pouvoir d'agrément au directeur régional des affaires sanitaires et sociales (DRASS) et non, comme cela doit être le cas depuis la décentralisation, au préfet de région. En outre, les délégations de signature entre le DRASS et le préfet sont contestées par de nombreux moyens (absence de publication, absence de mention dans la délégation de ces agréments...). Enfin, les agréments auraient dû être renouvelés suite à la nouvelle mission confiée aux inspecteurs en ce qui concerne la lutte contre le travail illégal.
La mesure de validation envisagée par le présent article doit permettre de sécuriser le recouvrement des sommes redressées à la suite de contrôles relatifs à la lutte contre le travail illégal, aux cotisations et contributions sociales et aux contributions recouvrées directement par l'ACOSS. Cet article est, selon le gouvernement, justifié par deux motifs d'intérêt général au sens de la jurisprudence du Conseil constitutionnel : l'importance des sommes en cause (intérêt financier) et le risque « d'engorger » les juridictions administratives et judiciaires par la multiplication des contentieux (bon fonctionnement du service public de la justice).
Les contributions sur les secteurs de la pharmacie et des assurances recouvrées par l'ACOSS ont représenté 1,5 milliard d'euros en 2002. La même année, les contrôles réalisés auprès des employeurs ont donné lieu à des redressements à hauteur de 739 millions d'euros.
Votre rapporteur pour avis, s'il comprend le « motif d'intérêt général » qui inspire ces articles, s'interroge sur l'ampleur des anomalies constatées, qui rendent aujourd'hui nécessaires ces validations législatives.
(7) L'abrogation de la taxe sur les bières fortes
L'article 4 ter du présent projet de loi de financement abroge la cotisation sur les bières fortes, instituée par l'article 13 de la loi de financement de la sécurité sociale pour 2003. Cette cotisation, qui visait les bières titrant plus de 8,5° d'alcool à hauteur de 200 euros par hectolitre de produit, violait le droit communautaire et le gouvernement avait annoncé en mai 2003 qu'il renonçait à appliquer cette mesure.
(8) Le plafonnement de la C3S pour les détaillants acheteurs fermes de carburant
L'article 7 bis , issu d'un amendement de notre collègue député Bernard Depierre, vise à étendre aux détaillants acheteurs fermes de carburants le mécanisme de plafonnement en fonction de la marge déjà prévu pour les entreprises de négoce en gros de combustible au titre de la C3S, et ce afin de rétablir l'équité entre les petits pompistes et les grandes surfaces.
(9) Les contributions des employeurs aux IRS
Les institutions de retraite supplémentaire (IRS), qui sont des organismes à caractère paritaire, mettent en oeuvre des régimes collectifs obligatoires de retraite supplémentaire dont les prestations s'ajoutent à celles servies par les régimes de base et les régimes complémentaires de l'ARRCO et de l'AGIRC.
A la différence des autres organismes qui interviennent en matière de retraite dans le cadre des directives assurance - telles les institutions de prévoyance, également à caractère paritaire - elles ne font pas l'objet de dispositions normatives contraignantes pour assurer leur sécurité financière.
L'article 116 de la loi du 21 août 2003 portant réforme des retraites organise cette sécurité, en les obligeant, avant le 31 décembre 2008 :
a) soit à demander un agrément en vue de leur transformation en institution de prévoyance (IP) ou de leur fusion avec une IP ;
b) soit à se transformer en institution de gestion de retraite supplémentaire (IGRS), c'est-à-dire ne portant aucun engagement, mais assurant, pour le compte des entreprises, les opérations de gestion relatives à la liquidation et au service des prestations.
Il renvoie à la loi de financement de la sécurité sociale le soin de définir les conditions dans lesquelles les contributions des employeurs versées avant le 31 décembre 2008 seront exclues de l'assiette des cotisations et contributions de sécurité sociale afin d'inciter ceux-ci à constituer au sein de l'IRS les provisions nécessaires à la garantie des droits des bénéficiaires.
Ainsi l'article 8 du présent projet de loi de financement prévoit-il qu' à titre exceptionnel et jusqu'au 31 décembre 2008, les contributions des employeurs versées à une institution de retraite supplémentaire, avant sa transformation en IP ou en IGRS ou avant sa fusion avec une IP, ne sont soumises ni aux cotisations de sécurité sociale, ni à la CSG, ni à la CRDS, lorsqu'elles sont destinées à constituer, à hauteur d'un certain niveau, des provisions pour couvrir les engagements de l'IRS.
L'article prévoit en outre que, lorsque ces contributions sont destinées au financement d'un régime de retraite à prestations définies mentionné au I de l'article L. 137-11 du code de la sécurité sociale, elles ne sont pas soumises à la contribution instituée par ce même article.
Environ 120 entreprises sont concernées par ce dispositif, ce qui représente un volume de prestations annuelles de l'ordre d'un milliard d'euros. Les engagements s'élèvent à près de 20 milliards d'euros.
L'Assemblée nationale a adopté un amendement présenté par notre collègue député Pierre Morange, subordonnant le bénéfice de ces dispositions à la communication, aux organismes de recouvrement des cotisations et contributions sociales, de la note technique adressée à la commission de contrôle des assurances, des mutuelles et institutions de prévoyance, afin de pouvoir déterminer de manière effective le montant des sommes à exclure de l'assiette des cotisations et contributions sociales.
(10) La suppression de l'article 7
L'article 7 du présent projet de loi de financement de la sécurité sociale prévoyait une exonération de cotisations sociales pour les jeunes entreprises innovantes, dans le cadre de la politique gouvernementale en faveur de l'innovation et de la promotion de la recherche par les entreprises privées.
L'article 6 du projet de loi de finances pour 2004 crée ainsi un statut spécifique pour les jeunes entreprises innovantes.
L'article 7 du présent projet de loi de financement instituait une exonération totale de cotisations patronales de sécurité sociale sur les rémunérations versées aux personnels de jeunes entreprises innovantes, dès lors qu'ils participent activement aux projets de recherche et de développement de l'entreprise. Cette exonération était également ouverte aux mandataires sociaux, relevant du régime général par détermination de la loi, à condition qu'ils participent à titre principal au projet de recherche et de développement de l'entreprise. Cette exonération était prévue pour une durée maximale de huit années.
Par souci de cohérence avec la loi de finances, le gouvernement a proposé de supprimer cet article du projet de loi de financement de la sécurité sociale. Le ministre a en effet estimé qu'« il est préférable que le régime social dérogatoire que nous proposons de leur appliquer soit adopté dans le cadre du projet de loi de finances ».
Cette disposition est donc supprimée du présent projet de loi de financement de la sécurité sociale .
3. Une augmentation des prévisions de recettes à relativiser
L'article 13 du présent projet de loi de financement de la sécurité sociale fixe, pour 2004, les prévisions de recettes par catégorie, de l'ensemble des régimes obligatoires de base et des organismes créés pour concourir à leur financement.
Evolution des prévisions de recettes en loi de financement de la sécurité sociale
(en milliards d'euros)
|
|
LFSS 2003 (1) |
LFSS 2003 révisée (2) |
PLFSS 2004 (3) |
Ecart (3) - (1) |
Ecart (3) - (2) |
Ecart (3) / (1) en % |
Ecart (3) / (2) en % |
|
Cotisations effectives |
181,87 |
182,5 |
197,3 |
15,43 |
14,8 |
+ 8,5 % |
+ 8,1 % |
|
Cotisations fictives |
32,48 |
29,9 |
31,4 |
- 1,08 |
1,5 |
- 3,32 % |
+ 5 % |
|
Cotisations prises en charge par l'Etat |
2,33 |
2,5 |
19,5 |
17,17 |
17 |
+ 739 % |
+ 680 % |
|
Autres contributions publiques |
11,4 |
11,7 |
12 |
0,6 |
0,3 |
+ 5,26 % |
+ 2,56 % |
|
Impôts et taxes affectées |
94,11 |
90,9 |
80,7 |
- 13,41 |
- 10,2 |
- 14,25 % |
- 11,22 % |
|
Transferts perçus |
0,21 |
0,2 |
0,1 |
- 0,11 |
- 0,1 |
- 52,4 % |
- 50 % |
|
Revenus des capitaux |
1,04 |
1 |
1 |
- 0,04 |
- |
- 3,85 % |
- |
|
Autres ressources |
4,07 |
4,3 |
4,1 |
0,03 |
- 0,2 |
+ 0,74 % |
- 4,7 % |
|
Total |
327,51 |
323 |
336,1 |
8,59 |
13,1 |
+ 2,62 % |
+ 4 % |
Les prévisions de recettes pour 2004 contenues dans le présent projet de loi de financement de la sécurité sociale sont en augmentation de 4 % par rapport aux prévisions révisées pour 2003. Il convient toutefois de garder à l'esprit que cette plus-value de recettes résulte avant tout de la suppression du FOREC et de l'intégration de ses dépenses au sein du budget général.
Ainsi l'augmentation de 17 milliards d'euros du montant des cotisations prises en charge par l'Etat dans le présent projet de loi de financement correspond à la budgétisation des dépenses du FOREC, tandis que la diminution du produit des impôts et taxes affectés, de l'ordre de 10 milliards d'euros, correspond à la modification de la répartition du droit de consommation sur les tabacs entre l'Etat et la sécurité sociale, les autres taxes antérieurement affectées au FOREC étant intégralement réaffectées au budget général.
En outre, les cotisations effectives et fictives augmentent de façon significative entre 2003 et 2004, en raison notamment de l'hypothèse de croissance de la masse salariale retenue dans le présent projet de loi de financement de la sécurité sociale, en liaison avec l'hypothèse de croissance de 1,7 % retenue par le projet de loi de finances pour 2004.
B. L'IMPACT DES MESURES NOUVELLES PRÉVUES PAR LE PRÉSENT PROJET DE LOI DE FINANCEMENT DE LA SÉCURITÉ SOCIALE SUR L'ÉQUILIBRE POUR 2004
1. L'impact des mesures nouvelles sur les prévisions de recettes et les objectifs de dépenses par branche
Les mesures du présent projet de loi de financement de la sécurité sociale augmentent les recettes des régimes de base de 2,3 milliards d'euros en 2004. Il s'agit principalement du remboursement au régime général de la deuxième moitié de la dette du FOREC au titre de l'année 2000 par la CADES, après le remboursement de la première moitié de cette date au cours de l'année 2003, et de l'augmentation des recettes de la branche maladie par la création ou l'augmentation de plusieurs taxes. La mesure d'exonération de cotisations patronales au bénéfice des entreprises innovantes est mentionnée, même si elle n'a pas d'impact sur les recettes des régimes puisque ces exonérations sont prises en charge par l'Etat.
Les mesures nouvelles, inscrites dans le présent projet de loi de financement de la sécurité sociale, ayant une influence sur les prévisions de recettes pour 2004 sont les suivantes :
|
Impact des mesures nouvelles pour 2004 sur les recettes de la sécurité sociale |
|||
|
(en millions d'euros) |
|||
|
Agrégat de recettes 2004 |
Régime général |
Autres régimes |
Recettes supplémentaires |
|
Remboursement de la deuxième moitié de la dette FOREC 2000 |
1097 |
1097 |
|
|
Augmentation des droits tabac |
800 |
800 |
|
|
Efficacité accrue du recours contre tiers |
100 |
100 |
|
|
Augmentation de la taxe sur les dépenses de promotion des laboratoires pharmaceutiques |
150 |
150 |
|
|
Taxe sur la promotion des dispositifs médicaux |
20 |
20 |
|
|
Exonération de cotisations pour les entreprises innovantes |
0 |
||
|
Loi portant réforme des retraites |
100 |
100 |
|
|
Total |
2267 |
2267 |
|
|
Source : PLFSS 2004 - annexe C |
|
|
|
S'agissant de l'impact des mesures nouvelles contenues dans le présent projet de loi de financement sur les dépenses, il convient de souligner que, à la différence des années précédentes, les mesures entrant dans le champ de l'ONDAM sont présentées en mesures nouvelles. Il s'agit de mesures d'économies, pour un montant total de 1,87 milliard d'euros. Deux autres mesures concernent la branche maladie : une économie sur les dépenses de gestion, et une charge supplémentaire correspondant au transfert d'équilibre de la CNAM pour la gestion de la CMU complémentaire.
Les mesures nouvelles affectant l'équilibre de la branche vieillesse sont celles annoncées par la loi du 21 août 2003 portant réforme des retraites. Les mesures nouvelles affectant l'équilibre de la branche famille sont celles annoncées lors de la conférence de la famille.
|
Impact des mesures nouvelles pour 2004 sur les dépenses de la sécurité sociale |
|||
|
|
|
|
(en millions d'euros) |
|
Agrégats de dépenses 2004 |
Régime général |
Autres régimes |
Dépenses supplémentaires |
|
Branche maladie |
-1571 |
-219 |
-1790 |
|
Clarification des règles d'exonération du ticket modérateur pour certains actes (K50) |
-530 |
-70 |
-600 |
|
Hausse du forfait hospitalier |
-159 |
-21 |
-180 |
|
Baisse du remboursement des médicaments homéopathiques |
-62 |
-8 |
-70 |
|
Réforme de la marge des grossistes |
-88 |
-12 |
-100 |
|
Mesures de maîtrise médicalisée des dépenses |
-706 |
-94 |
-800 |
|
Effort de rationalisation sur les médicaments et les dispositifs médicaux |
-106 |
-14 |
-120 |
|
Economies de gestion des caisses de sécurité sociale |
-60 |
-60 |
|
|
Contribution d'équilibre CMU complémentaire |
141 |
140 |
|
|
Branche vieillesse |
1190 |
1190 |
|
|
Loi portant réforme des retraites |
1190 |
1190 |
|
|
Branche famille |
200 |
200 |
|
|
Mesures de la conférence de la famille |
200 |
200 |
|
|
TOTAL |
-181 |
-219 |
-400 |
|
Source: PLFSS 2004 - annexe C |
|
|
|
2. L'impact des mesures nouvelles sur les comptes du régime général de la sécurité sociale
Les mesures contenues dans le présent projet de loi de financement de la sécurité sociale ne concernent que le seul régime général.
En termes d'impact sur le solde de chaque branche du régime général, l'impact des mesures nouvelles pour 2004 est le suivant :
|
Impact des mesures nouvelles pour 2004 sur le solde du régime général |
||||||
|
|
|
|
|
|
(en millions d'euros) |
|
|
2004 |
CNAM maladie |
CNAM AT |
CNAV |
CNAF |
Régime général |
|
|
Résultat net 2004 avant mesures nouvelles |
-14 054 |
-164 |
569 |
23 |
-13 626 |
|
|
Recettes 2004 |
CNAM maladie |
CNAM AT |
CNAV |
CNAF |
Régime général |
|
|
Remboursement de la deuxième moitié de la dette FOREC 2000 |
474 |
92 |
329 |
204 |
1 097 |
|
|
Augmentation des droits tabac |
800 |
800 |
||||
|
Efficacité accrue du recours contre tiers |
100 |
100 |
||||
|
Augmentation de la taxe sur les dépenses de promotion des laboratoires pharmaceutiques |
150 |
150 |
||||
|
Taxe sur la promotion des dispositifs médicaux |
20 |
20 |
||||
|
Exonération de cotisations pour les entreprises innovantes |
0 |
|||||
|
Loi portant réforme des retraites |
100 |
100 |
||||
|
TOTAL |
1 544 |
90 |
429 |
204 |
2 267 |
|
|
|
|
|
|
|
|
|
|
Dépenses 2004 |
CNAM maladie |
CNAM AT |
CNAV |
CNAF |
Régime général |
|
|
Clarification des règles d'exonération du ticket modérateur pour certains actes (K50) |
-530 |
-530 |
||||
|
Hausse du forfait hospitalier |
-159 |
-159 |
||||
|
Baisse du remboursement des médicaments homéopathiques |
-62 |
-62 |
||||
|
Réforme de la marge des grossistes |
-88 |
-88 |
||||
|
Mesures de maîtrise médicalisée des dépenses |
-706 |
-706 |
||||
|
Effort de rationalisation sur les médicaments et les dispositifs médicaux |
-106 |
-106 |
||||
|
Economies de gestion des caisses de sécurité sociale |
-60 |
-60 |
||||
|
Contribution d'équilibre CMU complémentaire |
140 |
140 |
||||
|
Loi portant réforme des retraites |
1 190 |
1 190 |
||||
|
Mesures de la conférence de la famille |
200 |
200 |
||||
|
TOTAL |
-1 571 |
0 |
1 190 |
200 |
-181 |
|
|
|
|
|
|
|
|
|
|
Résultat net 2004 après mesures nouvelles |
-10 939 |
-74 |
-192 |
27 |
-11 178 |
|
|
Source : PLFSS 2004 - annexe C |
|
|
|
|
|
|
Ainsi, grâce aux mesures d'économie proposées par le présent projet de loi de financement et à l'affectation de recettes nouvelles à la branche maladie notamment, la branche maladie devrait voir son déficit en 2004 réduit de 3,115 milliards d'euros par rapport aux prévisions de la commission des comptes de la sécurité sociale pour 2004 tandis que celui du régime général devrait être minoré de 2,45 milliards d'euros par rapport aux prévisions de la commission des comptes de la sécurité sociale pour 2004.
III. UN PROJET DE LOI DE FINANCEMENT PLACÉ SOUS LE SIGNE DE LA CLARIFICATION DES RELATIONS FINANCIÈRES ENTRE L'ETAT ET LA SÉCURITÉ SOCIALE
A. LA FIN DU FOREC
1. Un fonds dont la montée en puissance semblait irrésistible
a) Le cadre juridique du FOREC
Le fonds de financement de la réforme des cotisations patronales de sécurité sociale (FOREC) a pour mission de compenser auprès des régimes de base de sécurité sociale les pertes de cotisations engendrées par les mesures générales d'allègements de charges portant sur les bas salaires et la réduction du temps de travail.
Créé par l'article 5 de la loi n° 99-1140 du 29 décembre 1999 de financement de la sécurité sociale pour 2000, inséré aux articles L. 131-8 à 11 du code de la sécurité sociale, le FOREC est un établissement public de l'Etat à caractère administratif. Il est doté d'un conseil de surveillance comprenant notamment des représentants du Parlement et des partenaires sociaux.
En 2000, le fonds n'ayant finalement pas encore été mis en place, ses recettes ont été enregistrées et suivies par l'agence centrale des organismes de sécurité sociale (ACOSS) pour le compte de l'établissement public, ce qui a permis d'assurer la trésorerie du régime général de sécurité sociale.
Le décret n° 2001-968 du 25 octobre 2001 a fixé les conditions d'organisation, de fonctionnement et de gestion du FOREC. Ce texte prévoit notamment que le fonds est placé sous la tutelle conjointe du ministre chargé de la sécurité sociale, du ministre chargé de l'emploi et du ministre chargé du budget.
Le FOREC est géré par le fonds de solidarité vieillesse (FSV), dont il a reçu en partage, pour les mêmes fonctions, le président du conseil d'administration, le directeur et l'agent comptable.
b) La progression continue des dépenses du FOREC
La progression des dépenses du FOREC résulte d'une stratification des dispositifs d'exonération pris en charge , et de transferts d'effectifs vers les plus coûteux de ces dispositifs , d'abord en raison de la réduction du temps de travail, puis, depuis 2003, en conséquence de la mise en place de l'allègement « Fillon ».
• Lors de sa création, le 1 er janvier 2000, le FOREC a pris en charge :
- la réduction dégressive sur les bas salaires (RBS), souvent dénommée « ristourne Juppé », résultant de la loi du 4 août 1995. Ce dispositif accordait à l'employeur une réduction sur les cotisations patronales de sécurité sociale en fonction de la rémunération mensuelle du salarié, jusqu'à 1,3 fois le SMIC 5 ( * ) ;
- l'aide incitative à la réduction du temps de travail mise en place par la loi du 13 juin 1998 d'orientation et d'incitation relative à la réduction du temps de travail, dit allègement « Aubry I ». Cette aide consiste en un allègement forfaitaire de cotisations patronales par salarié, dont le montant est dégressif dans le temps 6 ( * ) ;
- les allègements ayant été accordés dans le cadre de la loi du 19 janvier 2000 relative à la réduction du temps de travail, dite loi « Aubry II ». Le volume de ces allègements a augmenté avec le nombre d'entreprises réduisant leurs horaires collectifs.
• A partir du 1 er janvier 2001, ont été également pris en charge par le FOREC :
- l'allègement en faveur de l'incitation à la réduction collective du temps de travail institué par la loi du 11 juin 1996, dite loi « de Robien » ;
- les exonérations de cotisations d'allocations familiales en faveur de certains régimes spéciaux (depuis le 1 er janvier 1994) et des salariés agricoles (depuis le 1 er janvier 1996).
• En 2002, les dépenses du FOREC devaient enregistrer l'incidence des mesures suivantes :
- la mise en place d'une majoration de l'allègement lié aux 35 heures pour les entreprises situées en zone de redynamisation urbaine (ZRU) ;
- la mise en place d'une majoration de l'allègement lié aux 35 heures pour les entreprises de transport routier de marchandises ;
- l'ouverture du bénéfice de l'allègement lié aux 35 heures lors de l'embauche d'un premier salarié ;
- l'élargissement du champ de l'allègement lié aux 35 heures et de celui de la ristourne dégressive aux bénéficiaires des primes des contrats initiative-emploi (CIE) et des contrats de qualification-adultes ;
- la mise en place d'une « majoration zone franche de Corse » pour les entreprises y bénéficiant de l'allègement lié aux 35 heures.
• A compter du 1 er juillet 2003, les dépenses du FOREC ont principalement évolué en conséquence de l'application de la loi du 17 janvier 2003 relative aux salaires, au temps de travail et au développement de l'emploi, dite loi « Fillon » :
- pour les entreprises organisées sur une base supérieure à 35 heures, qui bénéficiaient donc de la « ristourne Juppé », le dispositif est entré dans la première année d'une phase transitoire qui doit mener à son terme, le 1 er juillet 2005, à une prise en charge de 26 % du coût du travail au niveau du SMIC. Ainsi, la nouvelle réduction dégressive sur les bas salaires permet une prise en charge de 20,8 % du coût du travail au niveau du SMIC contre 18,2 % avant le 1 er juillet 2003, et elle s'annule pour les rémunérations supérieures ou égales à 1,5 fois le SMIC, contre 1,3 fois le SMIC avant le 1 er juillet 2003. Le nouveau dispositif procure donc un montant d'exonération plus important que la ristourne sur les bas salaires quel que soit le niveau de rémunération ;
- le régime définitif s'applique aux entreprises qui, au 30 juin 2003, ont réduit leur durée collective de travail en application des articles 19 et 20 de la loi du 19 janvier 2000 relative à la réduction du temps de travail et qui bénéficient, à ce titre, de l' allègement « Aubry II ». Dans leur cas, la nouvelle réduction dégressive sur les bas salaires permettant une prise en charge de 26 % est obtenue pour un salaire égal à la « GMR 2 7 ( * ) », et elle s'annule pour cette GMR majorée de 70 % ; le niveau d'allègement est alors légèrement supérieur à celui du dispositif « Aubry II » pour des rémunérations inférieures à environ 1,4 fois la rémunération minimale ; il est d'un montant moindre au-delà.
Le tableau suivant permet de suivre l'augmentation des dépenses du FOREC consécutives à ces dernières évolutions.
Evolution des dépenses du FOREC
(en millions d'euros)
|
Catégories de dépenses |
2002
|
2003
|
|
|
|
|
|
« Ristourne Juppé » |
4 615 |
2 138 |
|
« Aubry I » |
2 218 |
2 073 |
|
« Aubry II » (jusqu'au 1er juillet 2003) |
8 249 |
4 190 |
|
ARTT « de Robien » |
478 |
530 |
|
Allègement unique (à compter du 1er juillet 2003) |
|
6 969 |
|
Charges diverses |
|
9 |
|
TOTAL |
15 560 |
15 909 |
Source : PLFSS pour 2004 - annexe f
• A terme, la pleine application de la loi Fillon devait amener à un nouvel accroissement des dépenses du FOREC
Concernant les entreprises qui bénéficiaient de la « ristourne Juppé » lors de sa « transformation », au 1 er janvier 2003, en allègement « Fillon », le dispositif transitoire menant à une prise en charge de 26 % du coût du travail au niveau du SMIC doit suivre son cours selon le calendrier suivant.
Dispositif transitoire d'exonération de charges mis en place par la loi « Fillon » concernant les entreprises organisées sur une base supérieure à 35 heures
|
|
A compter du
|
A compter du
|
A compter du
|
|
Niveau maximal d'exonération |
20,8 % |
23,4 % |
26,0 % |
|
Seuil d'éligibilité |
1,5 SMIC |
1,6 SMIC |
1,7 SMIC |
En conséquence, dès 2004, le coût des exonérations générales de cotisation est appelé à connaître une augmentation substantielle qu'entraîne, d'une part, l'effet report de l'entrée en vigueur du dispositif transitoire au 1 er juillet 2003, et la poursuite, au 1 er janvier 2004, de la montée en puissance de l'allègement « Fillon ».
Le tableau suivant rend compte de l'évolution des dépenses se situant dans le périmètre du FOREC pour 2004.
Evolution des exonérations de cotisations se situant dans le périmètre 2003 du FOREC
(en milliers d'euros)
|
|
|||
|
2003 |
2004 |
évolution |
|
|
2004 / 2003 |
|||
|
Ristourne bas salaires 1,3 SMIC (jusqu'au 1 er juillet 2003) |
2 138 000 |
0 |
-100% |
|
Allègement "Aubry I" |
2 073 000 |
890 000 |
-57,07% |
|
Allègement "Aubry II" (jusqu'au 1 er juillet 2003) |
4 190 000 |
0 |
-100% |
|
ARTT "de Robien" |
530 000 |
408 000 |
-23,02% |
|
Allègement unique "Fillon" (à compter du 1 er juillet 2003) |
6 969 000 |
15 792 000 |
126,60% |
|
ALLEGEMENTS GENERAUX : exonérations se situant dans le périmètre 2003 du FOREC |
15 900 000 |
17 090 000 |
7,48% |
Source : réponses au questionnaire budgétaire pour 2004 du ministère du travail
c) La complexification du financement du FOREC
L'article L. 131-10 du code de la sécurité sociale dresse la liste des recettes du fonds. En conséquence, notamment, de la croissance de ses besoins, le FOREC est aujourd'hui financé par une stratification de huit impôts qui lui sont affectés intégralement ou pour partie :
• recettes affectées depuis l'exercice 2000 :
droits de consommation sur les tabacs : 97 % en 2001, 90,7 % en 2002, puis 84,4 % en 2003 ;
droits de consommation sur les alcools et boissons : 55 %, puis intégralité pour 2001 ;
contribution sociale sur les bénéfices des sociétés (CSB) : intégralité ;
taxe générale sur les activités
polluantes (TGAP) : intégralité.
• recettes affectées depuis l'exercice 2001 :
taxe sur les véhicules des sociétés (TVS) : intégralité ;
taxe spéciale sur les conventions d'assurance (TCA) : 24,7 % en 2001, puis 30,56 % en 2002, enfin 44,07 % à compter du 1 er janvier 2003 ;
• recettes affectées depuis l'exercice 2002 :
prélèvements sur les véhicules terrestres à moteur (TVM) : intégralité ;
taxe sur les contributions des employeurs au bénéfice des salariés pour le financement des prestations sociales de prévoyance (taxe prévoyance) : intégralité.
L'année 2003 marque une pause dans cette « escalade de la complexité » : il n'y a pas d'impôts nouveaux, et seuls leurs produits et la proportion de ces produits affectés au FOREC connaissent des évolutions.
Le tableau suivant rend compte de l'évolution des parts respectives des différentes ressources du FOREC participant à son financement.
Evolution des parts respectives des
différentes ressources du FOREC
|
Recettes du FOREC |
2000 |
2001 |
2002 |
2003 |
|
Droits de la consommation sur le tabac |
65% |
58% |
50% |
47% |
|
Droits de la consommations
|
19% |
19% |
17% |
16% |
|
CSB |
5% |
7% |
6% |
5% |
|
TGAP |
4% |
4% |
4% |
3% |
|
Taxe sur les véhicules des sociétés |
5% |
5% |
5% |
|
|
Taxe spéciale sur les conventions d'assurance |
7% |
9% |
14% |
|
|
Taxe sur les véhicules terrestres à moteur |
6% |
6% |
||
|
Taxe prévoyance |
4% |
3% |
||
|
Contributions publiques |
7% |
|||
|
Total |
100% |
100% |
100% |
100% |
|
L'année 2000 est présentée pour information, le FOREC n'étant pas constitué à cette date. |
||||
Source : rapport de la commission des comptes de la sécurité sociale de septembre 2003
Il est prévu que les recettes du fonds peuvent être majorées des produits non consommés de l'exercice antérieur et d'une contribution de l'Etat (recettes mentionnées aux 6 e et 7 e de l'article L.131-10 du code de la sécurité sociale).
2. La suppression bienvenue du FOREC
Il est proposé à l'article 3 du présent projet de loi de financement de la sécurité sociale de supprimer le FOREC.
En conséquence, d'une part, les articles L. 131-8 à L. 131-11 du code de la sécurité sociale, qui régissent le FOREC, sont abrogés. Les biens, droits et obligations du FOREC doivent être transférés à l'Etat le 1 er janvier 2004. Il est attendu du reversement du fonds de roulement du FOREC une recette non fiscale de 328 millions d'euros .
D'autre part, il est prévu à l'article 24 du projet de loi de finances que les ressources affectées au FOREC seront, à l'exception des droits tabac, intégralement affectées au budget général.
Ainsi, désormais, les charges de compensation des mécanismes généraux d'exonération de charges sociales seront supportées par le budget de l'Etat , au sein du budget du travail.
En application d'une disposition résultant de l'adoption d'un amendement présenté par notre collègue député Pierre Morange, rapporteur du projet de loi de financement de la sécurité sociale à l'Assemblée nationale, il doit être donné une base juridique aux opérations de liquidation des droits et obligations du FOREC, dont il est ainsi prévu qu'elles seront confiées au directeur du FSV placé à la tête d'un service de liquidation devant prendre fin, au plus tard, le 30 juin 2004.
a) La fin d'une anomalie budgétaire
Le Sénat a toujours vivement critiqué le système de compensation d'exonérations de charges sociales que représentait le FOREC, qui entraînait, d'une part, une débudgétisation massive de ces compensations qui incombent normalement à l'Etat, et, d'autre part, une illisibilité tant de leur coût global que de leurs financements.
(1) Le terme d'une débudgétisation incongrue
Il était déconcertant que l'élément central de la politique du travail relevât de la loi de financement de la sécurité sociale.
Il convient de rappeler que le coût prévisionnel des allègements de charges financés par le FOREC en 2003 s'élève à 16,56 milliards d'euros, soit un montant (pour la première fois) supérieur à celui prévu pour le budget du travail, qui ressort à 15,72 milliards d'euros.
Que les charges de compensation des mécanismes généraux d'exonération de charges sociales soient désormais supportées par le budget du travail est conforme à sa vocation, et constitue un retour opportun à la configuration budgétaire antérieure.
Un retour à la configuration budgétaire antérieure
La politique d'allègement général des charges sociales, qui vise en particulier celles pesant sur les emplois peu qualifiés, a connu une montée en charge progressive à partir de la mise en place, en 1993, de la ristourne dégressive sur les bas salaires, dite « ristourne Juppé ».
Dans un premier temps, la compensation par le budget de l'Etat de ces exonérations de cotisations sociales a été à l'origine de la croissance du budget du travail, passé de 12,87 milliards d'euros en 1993 à 22,93 milliards d'euros en 1997, soit une progression de 78,2 % en quatre ans. Au cours de la même période, en effet, le montant des exonérations de cotisations sociales compensées est passé de 1,84 milliard d'euros à 10,17 milliards d'euros.
Puis la politique de réduction du temps de travail suivie par le précédent gouvernement à partir de 1997 l'a conduit à procéder à certaines modifier le périmètre du budget du travail.
A compter de 2000, la création du FOREC s'est traduite par une débudgétisation massive, le budget du travail se voyant amputé, au profit de l'établissement public, des crédits destinés à compenser les exonérations de cotisations sociales.
Le droit rejoint d'ailleurs le bon sens , car selon les termes de l'article L. 131-7 du code de la sécurité sociale, résultant de l'article 5 de la loi du 25 juillet 1994 relative à la sécurité sociale, dite « loi Veil » : « Toute mesure d'exonération, totale ou partielle, de cotisations de sécurité sociale, instituée à compter de la date d'entrée en vigueur de la loi n° 94-637 du 25 juillet 1994 relative à la sécurité sociale, donne lieu à compensation intégrale aux régimes concernés par le budget de l'Etat pendant toute la durée de son application » . Cette prescription devrait donc se trouver, enfin, strictement observée.
(2) Des responsabilités à nouveau identifiées
Le mode de financement du FOREC est à l'origine d'une dilution des responsabilités. L'Etat doit normalement assumer le coût de sa politique de soutien à l'emploi, et bénéficier, d'une façon générale, de recettes distinctes de celles de la sécurité sociale. Seule une telle configuration permet de distinguer les situations financières respectives de l'Etat et de la sécurité sociale.
Or, comme la Cour des comptes l'a noté dans son rapport sur la sécurité sociale de septembre 2002, le FOREC est structurellement confronté à des difficultés pour équilibrer ses dépenses et ses ressources : « La différence entre les dynamiques qui gouvernent les dépenses et les ressources, a de fortes chances de perdurer. L'équilibre annuel du FOREC nécessitera de ce fait des ajustements permanents des ressources affectées qui risquent de rendre l'évolution d'une année sur l'autre peu lisible ».
Ainsi, les excédents cumulés sur la gestion des années 2001 et 2002 se sont élevés à 488,7 millions d'euros, mais l'année 2003 devrait faire apparaître un déficit de 221,8 millions d'euros.
b) Une rationalisation de l'affectation des taxes permise par la disparition du FOREC
Les clarifications attendues des mesures que comporte cet article sont appréciables. Les taxes antérieurement attribuées au FOREC sont désormais inscrites au budget de l'Etat.
Le III et le IV de l'article 3 du présent projet de loi de financement de la sécurité sociale suppriment ainsi l'affectation au FOREC de la taxe sur les contributions au financement des prestations de prévoyance complémentaire, et la contribution sur les contrats d'assurance en matière de circulation de véhicules terrestres à moteur. L'article 24 du projet de loi de finances pour 2004 prévoit, pour sa part, la réaffectation de la part du droit de consommation sur les tabacs perçue par le FOREC ainsi que la réintégration des autres produits affectés au FOREC.
Par ailleurs, la taxe sur les tabacs, dont le lien avec la protection sociale méritait d'être maintenu, est principalement affectée à la CNAMTS et surtout au BAPSA. En retour, des taxes antérieurement affectées au BAPSA retrouvent une place plus naturelle dans le budget général, notamment la part de la TVA antérieurement affectée au BAPSA.
3. L'apurement de la dette du FOREC8 ( * ) au titre de l'année 2000 est intégralement supporté par la CADES
a) La tentative avortée du précédent gouvernement d'effacer la dette du FOREC auprès des organismes de sécurité sociale
Le FOREC a accusé en 2000 un déficit de près de 2,4 milliards d'euros. Ce déficit a été intégralement supporté par les différents organismes de sécurité sociale concernés, en proportion des parts de compensation qu'ils auraient dû recevoir du FOREC au titre des exonérations qui en relèvent.
Or, l'article L. 131-9 du code de la sécurité sociale a pour objet de rendre l'Etat garant de l'équilibre financier du FOREC.
Si l'on s'attache au fait que le FOREC n'était pas juridiquement constitué en 2000, année au cours de laquelle les recettes du FOREC ont été enregistrées et suivies par l'ACOSS pour le compte de l'établissement public, l'article L. 131-7 du code de la sécurité sociale ( supra ), résultant de la « loi Veil », dispose du principe général de la compensation par l'Etat auprès de la sécurité sociale de toute exonération de charge sociale.
La tentative du précédent gouvernement d'annuler la créance de la sécurité sociale, à laquelle le Conseil constitutionnel avait fait échec, considérant que le caractère rétroactif de cette annulation n'était pas justifié par un motif d'intérêt général suffisant, devait enfin céder au respect du droit.
b) Le remboursement amorcé en 2003
L'article 14 de la loi de financement de la sécurité sociale pour 2003 a organisé l'apurement d'un peu plus de la moitié de la créance des différents organismes de sécurité sociale : la caisse d'amortissement de la dette sociale (CADES) verserait 1,281 milliard d'euros, dont 1,097 milliard d'euros à l'ACOSS au titre du régime général, soit la moitié de sa créance, le solde étant consacré aux régimes spéciaux, qui sont intégralement rétablis dans leurs droits.
C'est à la CADES qu'est ainsi revenu la charge de rembourser la moitié de la créance du régime général, et l'intégralité de celle des autres régimes. Il convient de rappeler que c'est la contribution pour le remboursement de la dette sociale (CRDS) qui permet l'amortissement de la dette des organismes sociaux qu'avait reprise la CADES, et il faut bien constater que cette mesure constitue indirectement un nouveau transfert de dette sur les générations futures appelées à payer la CRDS.
Il était alors annoncé que l'amortissement de la dette gérée par la CADES, programmée en janvier 2014, ne devrait pas être différée du fait du dynamisme de la CRDS.
c) Le remboursement achevé en 2004
L'article 2 du présent projet de loi de financement de la sécurité sociale organise le versement par la CADES, au 1 er avril 2004, du solde de la dette du FOREC, qui s'élève au total à 1,097 milliard d'euros, à répartir à hauteur de 564 millions d'euros pour la caisse nationale d'assurance maladie, de 329 millions d'euros pour la caisse nationale d'assurance vieillesse, et de 204 millions d'euros pour la caisse nationale d'allocation familiales.
Il faut voir dans la poursuite de cette prise en charge par la CADES un compromis entre la nécessité de soulager les finances des organismes de sécurité sociale concernés dans un contexte de dégradation de leurs résultats, et celle de ne pas peser davantage sur les finances publiques, le recours à un endettement débudgétisé constituant la variable d'ajustement.
Il est permis de constater que le droit n'a que peu à faire avec tout cela , et que cette opération amène à faire masse d'une dette sociale et d'une dette de l'Etat , ce qui, nonobstant la disparition du FOREC, ne participe en aucune façon à la clarification des liens financiers entre l'Etat et la sécurité sociale.
Il est à nouveau avancé que la prévision d'un amortissement complet de la dette gérée par la CADES en janvier 2014 reste valable. Cependant, en l'absence d'une hausse des taux de la CRDS, il est évident que la date effective du remboursement intégral de la dette gérée par la CADES ne peut que se trouver reculée .
B. LE COMITÉ DES FINANCES SOCIALES : UNE FAUSSE BONNE IDÉE ?
1. Le dispositif envisagé
L'article 2 A nouveau, issu d'un amendement présenté par notre collègue député Pierre Morange, rapporteur du présent projet de loi de financement de la sécurité sociale au nom de la commission des affaires culturelles, familiales et sociales de l'Assemblée nationale, vise à instaurer un comité des finances sociales.
Celui-ci aurait pour mission :
- de suivre l'évolution des comptes de tous les régimes, organismes et dispositifs de protection sociale rendus obligatoires par la loi ;
- de suivre les relations financières entre les collectivités publiques et les régimes, organismes et dispositifs de protection sociale rendus obligatoires par la loi. A ce titre, il vérifierait notamment le respect de la compensation intégrale des exonérations de cotisations sociales par le budget de l'Etat, suivrait l'évolution des périmètres respectifs des dépenses du budget de l'Etat et des régimes, organismes et dispositifs obligatoires de protection sociale ainsi que l'évolution des transferts de recettes entre l'Etat et ces régimes ;
- d'étudier, dans un cadre pluriannuel, les facteurs d'évolution des recettes et dépenses de protection sociale ;
- de proposer des mesures de simplification des relations financières entre les collectivités publiques et les régimes, assurances et dispositifs de protection sociale rendus obligatoires par la loi.
En outre, il serait consulté sur tout projet de texte législatif ou réglementaire ayant des incidences importantes sur les relations financières entre les collectivités publiques et la sécurité sociale.
Il établirait chaque année un rapport qui serait rendu public et transmis au Parlement et au gouvernement avant le 15 septembre.
Enfin, il pourrait se faire communiquer par les administrations de l'Etat et tout régime ou organisme relevant de sa compétence tous les renseignements d'ordre financier, comptable et administratif nécessaire à l'accomplissement de ses missions.
Le comité des finances sociales serait composé de quatre députés, quatre sénateurs, huit représentants des régimes obligatoires de base et quatre représentant de l'Etat. Il serait assisté par un secrétaire général.
2. Une création inopportune
L'existence d'un tel comité paraît inopportune à votre rapporteur pour avis.
Cette structure viendrait en effet s'ajouter inutilement aux autres structures existantes, et en particulier à la commission des comptes de la sécurité sociale.
Elle serait d'autre part en concurrence avec les commissions permanentes des assemblées. Rappelons que notre collègue Daniel Hoeffel, dans son rapport sur l'institution sénatoriale, préconise d'effectuer au sein des commissions permanentes les travaux de contrôle de l'action gouvernementale et d'évaluation des politiques publiques, en particulier au moment où la loi organique du 1 er août 2001 relative aux lois de finances se met en place.
Votre rapporteur pour avis n'est donc pas favorable au maintien de cette disposition dans le présent projet de loi de financement .
IV. LES MESURES RELATIVES À LA TRÉSORERIE ET AU CONTRÔLE
A. LA FIXATION DES PLAFONDS D'AVANCES DE TRÉSORERIE
En application des dispositions du 5° du I de l'article L.O. 111-3 du code de la sécurité sociale, la loi de financement de la sécurité sociale doit fixer les autorisations de recours à l'emprunt pour financer les besoins de trésorerie des régimes obligatoires de base comptant plus de 20.000 cotisants.
Cinq régimes obligatoires de base ou organismes ayant pour mission de concourir à leur financement peuvent être couverts par des ressources non permanentes :
- le régime général ;
- le régime des exploitants agricoles ;
- la caisse nationale des retraites des agents des collectivités locales (CNRACL) ;
- la caisse autonome nationale de sécurité sociale dans les mines (CANSSM) ;
- le fonds spécial des pensions des ouvriers des établissements industriels de l'Etat.
Les autres régimes ne sont pas autorisés à recourir à l'emprunt dans la mesure où ils disposent d'une trésorerie autonome.
1. La ratification du décret portant relèvement du plafond d'avances de trésorerie au régime général pour 2003
L'article 58 du présent projet de loi de financement de la sécurité sociale tend à ratifier, conformément à l'article L.O. 111-5 du code de la sécurité sociale, le relèvement, intervenu par décret en Conseil des ministres n° 2003-921 du 26 septembre 2003, de 12,5 milliards d'euros à 15 milliards d'euros du plafond des avances de trésorerie du régime général.
Rappelons que le montant du plafond de trésorerie du régime général, avait été porté de 4,42 milliards d'euros à 12,5 milliards d'euros, soit une hausse de 182,8 %, par la loi de financement de la sécurité sociale pour 2003 !
La nécessité de prendre un décret en cours d'année pour relever le plafond de trésorerie du régime général témoigne des difficultés rencontrées, ce que la fixation du plafond pour 2004 ne fait que confirmer.
Les soldes de trésorerie du régime général
S'agissant des soldes de trésorerie du régime général, ceux-ci, tels que retracés dans les comptes de l'ACOSS - l'ACOSS a un compte courant avec chacune des branches -, s'élèvent pour l'année 2002 à :
- 11,16 milliards d'euros pour la branche maladie ;
+ 1,73 milliard d'euros pour la branche accidents du travail ;
+ 2,54 milliards d'euros pour la branche vieillesse ;
+ 4,39 milliards d'euros pour la branche famille.
Soit un solde cumulé des quatre branches au 31 décembre 2002 de - 2,50 milliards d'euros.
Pour 2003 et 2004, les comptes de gestion de trésorerie des branches seront établis par l'ACOSS au mois de décembre de chacune de ces années.
2. Le plafond d'avances de trésorerie pour 2004, témoin de l'ampleur de la crise
a) Le plafond du régime général
L'article 59 du présent projet de loi de financement porte le plafond d'avances de trésorerie pour le régime général en 2004 de 15 milliards d'euros à 33 milliards d'euros, ce qui constitue un record absolu.
Les relations de trésorerie entre l'ACOSS et la Caisse des dépôts et consignations
Les avances de trésorerie consenties au régime général de sécurité sociale sont régies par une convention liant l'ACOSS et la Caisse de dépôts et consignations (CDC), signée le 16 octobre 2001. Cette convention, qui remplace celle de 1980, a un champ beaucoup plus large. Elle a amélioré les conditions de rémunération des excédents de trésorerie et diminué le coût des avances par rapport à ce qui existait auparavant, et a contribué à mieux organiser le partenariat bancaire entre l'ACOSS et la CDC. Ainsi, la rémunération des disponibilités inférieures à 3 milliards d'euros s'effectue depuis lors à des conditions plus avantageuses pour l'ACOSS que celles fixées dans la convention de 1980 (EONIA 9 ( * ) - 0,0652 contre EONIA - 0,125 auparavant), la rémunération des excédents supérieurs à 3 milliards d'euros restant au niveau inchangé de l'EONIA.
De même, les conditions de taux appliquées aux avances consenties par la CDC ont été modifiées. Dans le cadre de la convention de 1980, les avances étaient consenties sur la base d'un calendrier trimestriel élaboré par l'ACOSS et soumis à l'approbation expresse des ministres de tutelle, en distinguant les avances normales jusqu'au 21 ème jour facturées à EONIA + 0,5, et, au delà, les avances exceptionnelles facturées à EONIA + 1. Dans l'actuelle convention, la notion d'avances normales et exceptionnelles a disparu. L'ACOSS informe chaque mois la CDC du montant prévisionnel des avances qu'elle entend solliciter pour le mois en cours et le mois suivant. Le coût de ces avances au jour le jour s'établit à EONIA + 0,20 lorsque leur montant est inférieur à 3 milliards d'euros et à EONIA + 0,25 au delà. Dans le cas où le montant de l'avance dont l'ACOSS a besoin excède sa prévision, l'avance est facturée au taux EONIA + 0,70 pour la part de dépassement supérieure à 500 millions d'euros.
Par ailleurs, ce dispositif d'avances au jour le jour est complété depuis le mois de juin 2003 par la mise en place par la CDC d'avances prédéterminées. L'ACOSS peut désormais emprunter à l'avance, pour une période donnée, un certain montant (le montant minimum étant fixé à 500 millions d'euros). Le taux de référence reste l'EONIA, mais la marge est plus faible (0,10 point de pourcentage) du fait de la réduction de l'incertitude pour le prêteur : l'ACOSS s'engage un mois à l'avance sur le montant et la durée exacts de l'emprunt. Ce mode de financement complète les avances au jour le jour pour les périodes où le besoin de trésorerie est élevé et certain : afin d'éviter le risque de sur-mobilisation des avances, le montant des avances prédéterminées ne représente en effet qu'une partie du besoin prévisionnel de trésorerie d'une période donnée, l'ajustement quotidien aux besoins se faisant grâce aux avances au jour le jour.
Enfin, en dehors de ces dispositifs ordinaires d'avances, l'ACOSS peut recourir à des facilités de trésorerie. Ce terme désigne les emprunts complémentaires dont peut bénéficier l'ACOSS en cas de révision en cours d'année (par décret) du plafond des avances fixé par la loi de financement de la sécurité sociale. Ces facilités obéissent à un régime spécifique qui doit être déterminé par protocole d'accord entre l'ACOSS et la CDC, approuvé par les ministères de tutelle. Actuellement, l'ACOSS n'a pas recours à d'autres sources de financement à court terme.
Source : réponse au questionnaire de votre rapporteur pour avis
Cette évolution constitue à elle seule un signal des difficultés de trésorerie que risque de rencontrer le régime général en 2004, en raison de la dégradation des comptes sociaux .
Du fait de la poursuite d'un décalage important entre les évolutions des encaissements et des charges, la variation annuelle de trésorerie s'établirait en 2004 à environ - 19 milliards d'euros, contre - 12,3 milliards d'euros en 2003. Le point bas attendu s'élèverait à - 32 milliards d'euros selon l'exposé des motifs du présent projet de loi, à 30 milliards d'euros selon les renseignements obtenus par votre rapporteur pour avis auprès de l'ACOSS, contre 13,9 milliards d'euros attendus en 2003.
La marge de trois milliards d'euros envisagée paraît souhaitable dans la mesure où les prévisions de trésorerie du régime général dépendent d'hypothèses qui sont en pratique très sensibles à des décalages concernant la mise en paiement de certaines dépenses ou le recouvrement, qui peuvent dans un cas comme dans l'autre entraîner des variations de trésorerie de plusieurs milliards d'euros. Une certaine prudence dans la fixation du montant du plafond de trésorerie est donc nécessaire.
Le tableau suivant retrace les principales données relatives à la trésorerie de l'ACOSS en 2002 et 2003.
Les chiffres clés de la trésorerie de l'ACOSS
|
|
|
(en milliards d'euros) |
|
|
2002 |
2003 (p) |
|
Variation de trésorerie |
-3,9 |
-12,3 |
|
Solde du compte au 31 décembre |
-1,6 |
-13,9 |
|
Solde moyen |
+2,1 |
-5,2 |
|
Point haut |
+10,7 (atteint le 7 février) |
+5,1 (atteint le 17 janvier) |
|
Point bas |
-4,0 (atteint le 11 octobre) |
-13,9 (atteint le 31 décembre) |
|
Nombre de jours négatifs |
114 |
311 |
Source : ACOSS - août 2003
Le tableau suivant retrace l'évolution du plafond des avances de trésorerie du régime général depuis 1997 :

L'ampleur du plafond de trésorerie autorisé pourrait amener l'ACOSS à avoir recours à d'autres opérateurs que la Caisse des dépôts et consignations.
b) Les autres plafonds d'avances de trésorerie
Le plafond d'avances de trésorerie est fixé à 4,1 milliards d'euros pour le régime des exploitants agricoles (contre 2,1 milliards d'euros en 2003), à 500 millions d'euros pour la CNRACL (stable), à 200 millions d'euros pour la CANSSM (stable) et à 50 millions d'euros pour le FSPOEIE (en baisse de 30 millions d'euros).
Le quasi-doublement du plafond prévu pour le régime des exploitants agricoles s'explique par le déficit prévisionnel du BAPSA en 2003 (424 millions d'euros), par les réformes intervenant dans le financement des prestations sociales agricoles et par l'impact de la mensualisation des retraites agricoles, qui découle de la loi portant réforme des retraites et dont le coût est estimé à 1,4 milliard d'euros.
3. Vers une reprise de dette par la CADES ?
L'ampleur du déficit de la sécurité sociale et la nouvelle hausse du plafond d'avances de trésorerie du régime général invite également à s'interroger sur une nouvelle reprise de dette par la Caisse d'amortissement de la dette sociale (CADES).
On rappellera que la CADES doit rembourser l'intégralité de sa dette avant le 31 janvier 2014. Au 30 juin 2003, il lui reste à rembourser 37,3 milliards d'euros sur un total de 52,7 milliards d'euros mis à sa charge depuis sa création en 1996.
Le montant de la CRDS s'est élevé à 4,645 milliards d'euros en 2002 et devrait atteindre 4,7 milliards d'euros en 2003. La rigueur de sa gestion, que votre rapporteur pour avis salue, ainsi que sa stratégie de refinancement, permettent à la CADES, sur la base d'un scénario central de croissance de la contribution pour le remboursement de la dette sociale (CRDS) de 3,5 %, d'envisager une valeur finale positive 10 ( * ) d'euros au 31 janvier 2014, compte tenu du remboursement de 1,1 milliard d'euros aux organismes de sécurité sociale prévus par le présent projet de loi de financement.
Si une nouvelle reprise de dette importante devait intervenir, ce qui ne peut être exclu, elle devrait être compensée soit par un allongement de la durée de vie de la CADES, soit par une augmentation du taux de la CRDS, actuellement fixé à 0,5 %. Si tel n'était pas le cas, la probabilité pour la CADES d'être négative en 2014 serait nettement accrue et entraînerait probablement une dégradation du niveau de la qualité de la signature de la caisse, actuellement excellente.
4. Rappel : la réforme des normes comptables de la sécurité sociale
A la demande récurrente de la Cour des comptes et de la commission des comptes de la sécurité sociale, Madame Simone Veil, alors ministre chargé des affaires sociales, avait décidé, en juin 1994, de modifier les normes comptables appliquées par les organismes de sécurité sociale pour rendre leurs comptes conformes aux principes comptables adoptés dans le secteur privé.
Le principe comptable des droits constatés permet de retracer tous les événements nés au cours d'un exercice quelle que soit la date de dénouement de l'opération en trésorerie. Il rend les exercices comptables indépendants des aléas dus aux flux de trésorerie, en particulier les paiements tardifs des prestations et des cotisations. Il traduit la réalité économique de l'activité de la sécurité sociale, même si les calculs des opérations de fin d'exercice (charges à payer, produits à recevoir et provisions) sont soumis aux aléas de calculs statistiques qui devraient se réduire avec le temps.
Enfin, ces normes comptables permettent de retracer les droits des assurés sociaux au regard de la sécurité sociale, mais également les droits de la sécurité sociale au regard des cotisants, des tiers ou de l'Etat, sans être influencés par les mouvements de trésorerie.
Le décret du 19 septembre 2001 réforme l'organisation comptable de la sécurité sociale
Le décret du 19 septembre 2001 codifié prévoit un certain nombre de dispositions ci-après rappelées :
- l'article D. 114-4-1 du code de la sécurité sociale précise que le plan comptable unique des organismes de sécurité sociale est approuvé par arrêté interministériel : cet arrêté a été pris le 30 novembre 2001. Il a été publié au journal officiel du 15 décembre 2001, en annexe était joint le plan comptable unique des organismes de sécurité sociale applicable à compter du 1 er janvier 2002 à l'ensemble des régimes et organismes de sécurité sociale ;
- l'article D. 114-4-2 fixe les dates de transmission des comptes annuels des organismes de base aux organismes nationaux (31 janvier) et la transmission par les organismes nationaux des comptes annuels à la mission comptable permanente : le 28 février, par exception les comptes 2002 à 2004 sont transmis au plus tard le 31 mars ;
- l'article D. 114-4-3 crée un Haut conseil de la comptabilité des organismes de sécurité sociale et en précise la composition. Le Haut conseil a été installé le 27 février 2003. Le président a été désigné par arrêté interministériel en date du 20 décembre 2002. Une deuxième réunion a été organisée le 24 juin 2003 au cours de laquelle trois groupes de travail ont été créés. Ils doivent se réunir préalablement à la prochaine réunion du Haut conseil en novembre 2003.
Ce même article crée une mission comptable permanente des organismes de sécurité sociale dont la secrétaire générale a été nommée par arrêté interministériel en date du 4 décembre 2001.
La mission comptable permanente des organismes de sécurité sociale a été destinataire mensuellement en 2002 des comptes infra-annuels des organismes de sécurité sociale. Les tableaux de centralisation des données comptables annuelles relatives aux résultats comptables 2002 ont été transmis à la mission comptable permanente dans des délais compatibles avec les contraintes de calendriers de la commission des comptes de la sécurité sociale vers le 15 avril pour la très grande majorité des organismes et régimes de sécurité sociale. Le rapport de la commission des comptes du mois de mai 2003 a ainsi présenté les comptes des branches du régime général de sécurité sociale à partir des données comptables centralisées par la mission comptable permanente.
B. LA MISE EN PLACE DE MESURES DE SIMPLIFICATION
Le présent projet de loi de financement prévoit plusieurs mesures relatives au recouvrement des ressources des régimes sociaux.
1. L'avancement de la date de reversement du produit de la CSG et du prélèvement social de 2 %
L'article 55 A nouveau , introduit à l'Assemblée nationale par un amendement de notre collègue député Pierre Morange, prévoit d'avancer de trois semaines la date du reversement à la sécurité sociale du produit de la CSG et du prélèvement social de 2 % sur les revenus du patrimoine, afin de limiter les difficultés de trésorerie. Intervenant actuellement le 15 décembre alors que le paiement par les contribuables a lieu le 15 novembre, le reversement aurait dorénavant lieu le 25 novembre au plus tard.
2. La simplification de la procédure d'admission en non-valeur
L'article 55 simplifie la procédure d'admission en non valeur qui permet aux organismes de sécurité sociale de faire sortir plus facilement de leur bilan les créances devenues irrécouvrables. Le lourd mécanisme de contrôle a priori par les tutelles (avis conforme du directeur régional des affaires sanitaires et sociales et du trésorier payeur général) est ainsi supprimé. Le contrôle des admissions en non valeur s'effectuera dorénavant a posteriori , dans le cadre des contrôles exercés par les comités régionaux d'examen des comptes.
3. La simplification des modalités de recouvrement
L'article 56 simplifie les modalités de recouvrement des cotisations et contributions sociales. Il aligne les délais de prescription des créances de cotisations et contributions sociales sur une durée de trois ans. Les organismes de recouvrement disposent actuellement d'un délai de reprise d'une durée de trois ans alors que le délai de prescription des demandes de remboursement des indus des cotisants est fixé à deux ans à compter de la date à laquelle les cotisations et contributions ont été acquittées. Cet article précise également le point de départ de la prescription du délai de reprise des cotisations et contributions sociales.
Parallèlement, un amendement du gouvernement a précisé que le délai des demandes de remboursement par les cotisants du trop-perçu par les organismes de recouvrement des cotisations sociales est porté de deux ans à trois ans.
Cet article prolonge en outre de trois mois à six mois le délai pendant lequel les organismes de sécurité sociale sont tenus d'inscrire à un registre public tenu au greffe du tribunal de commerce ou du tribunal de grande instance leurs créances de cotisations et contributions sociales supérieures à 12.000 euros. L'allongement de ce délai facilitera le règlement amiable des dossiers débiteurs et est donc favorable aux cotisants.
Enfin, cet article supprime une disposition tombée en désuétude.
4. La simplification des obligations déclaratives des employeurs non établis en France
L'article 57 simplifie les obligations déclaratives des employeurs non établis en France. Il met en place un dispositif permettant à un employeur non établi en France de remplir ses obligations relatives aux déclarations et versements des contributions et cotisations sociales d'origine légale ou conventionnelle auxquelles ils sont tenus au titre de l'emploi de personnel salarié auprès d'un organisme de recouvrement unique , soit directement, soit par l'intermédiaire d'un représentant résidant en France, spécialement désigné à cet effet et personnellement responsable des opérations déclaratives et du versement des sommes dues.
CHAPITRE DEUX
PRÉPARER L'AVENIR DE L'ASSURANCE MALADIE ET METTRE
EN oeUVRE DE VRAIES MESURES D'ÉCONOMIES
I. UNE PRIORITÉ : RÉDUIRE LE DÉFICIT DE L'ASSURANCE MALADIE
Sans présager des conclusions du Haut conseil pour l'avenir de l'assurance maladie, installé par le Premier ministre le 13 octobre 2003 dans le but d'établir un diagnostic partagé de notre système de santé et d'assurance maladie, et de réfléchir à des pistes de réforme structurelle permettant de dégager des économies substantielles, le présent projet de loi de financement de la sécurité sociale propose diverses mesures d'économies permettant notamment de réduire de 3,1 milliards d'euros le déficit de la branche maladie du régime général de la sécurité sociale prévu par la commission des comptes de la sécurité sociale dans son rapport de septembre 2003.
A. UNE SITUATION PRÉOCCUPANTE : LES DÉFICITS RECORDS DE L'ASSURANCE MALADIE EN 2002 ET 2003
1. La situation comptable préoccupante de la branche maladie
Le constat établi par la commission des comptes de la sécurité sociale dans son rapport de septembre 2003 est particulièrement alarmant. Selon ce rapport en effet, « les prévisions de résultats des régimes de sécurité sociale pour 2003 et 2004 conduisent à des déficits très préoccupants. Le solde du régime général en 2003 (- 8,9 milliards d'euros) serait proche du point le plus bas enregistré au cours de la décennie 90 (- 10,3 milliards d'euros en 1995), et se dégraderait encore plus sensiblement en 2004 si aucune mesure correctrice n'était prise. La situation de l'assurance maladie, qui explique l'essentiel du déficit global, est la plus alarmante. La progression, de ses charges, toujours très forte et très supérieure à celle de ses recettes, entraîne un creusement rapide de son déficit ».
Si l'on observe en effet la situation de l'ensemble des régimes de base et complémentaires, on constate que le déficit du régime général est quasi exclusivement concentré sur la branche maladie, le déficit de cette dernière étant « exponentiel » depuis 2001.
|
Résultats de l'ensemble des régimes de
base et complémentaires,
|
||||
|
(en milliards d'euros) |
||||
|
2001 |
2002 |
2003 (p) |
2004 (p) |
|
|
Régime général |
||||
|
Maladie |
-2,1 |
-6,1 |
-10,6 |
-14,1 |
|
Accidents du travail |
0 |
0 |
-0,1 |
-0,2 |
|
Vieillesse |
1,5 |
1,7 |
1,5 |
0,6 |
|
Famille |
1,7 |
1 |
0,3 |
0 |
|
Total régime général |
1,2 |
-3,5 |
-8,9 |
-13,6 |
|
FSV |
-0,1 |
-1,4 |
-0,9 |
0,7 |
|
FOREC |
1,6 |
0,2 |
-0,4 |
|
|
Ensemble des régimes de base |
6 |
-3,7 |
-9,4 |
-13,4 |
|
Ensemble des régimes complémentaires |
3,3 |
7,7 |
-6,1 |
|
|
Source : commission des comptes de la sécurité sociale (septembre 2003) |
||||
La conjoncture économique exceptionnelle des années 1999 à 2001 n'avait pas suffi à rétablir l'équilibre financier de la branche maladie. Le solde a en effet été constamment déficitaire depuis 1989. La mauvaise conjoncture des années 2002 et 2003, conjuguée à ce déséquilibre structurel, conduira le déficit de la branche maladie à plus de 10 milliards d'euros en 2003 et, en l'absence de mesures correctrices, à 14 milliards d'euros en 2004. La dégradation du solde est donc extrêmement rapide. En outre, la disparition des excédents des autres branches interdit désormais tout transfert de recettes vers l'assurance maladie.
Comme le soulignent la commission des comptes de la sécurité sociale ainsi que la Cour des comptes dans leur rapport respectif de septembre 2003, le niveau de déficit de l'assurance maladie interdit aujourd'hui tout retour spontané à l'équilibre. Il suffit de comparer le déficit de la CNAM à l'évolution des recettes de cotisations et d'impôts affectés à la branche pour s'en rendre compte.
Déficit de la Caisse nationale d'assurance
maladie rapporté
aux recettes de cotisations et d'impôts
affectés
(en %)
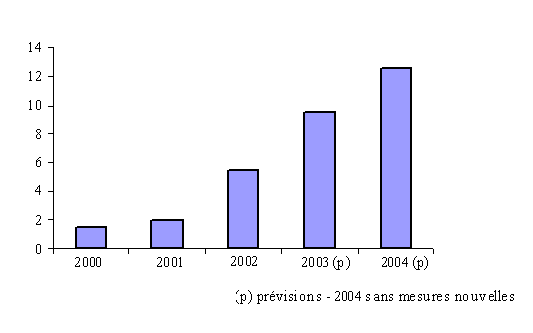
Source : commission des comptes de la sécurité sociale
a) L'évolution particulièrement rapide des dépenses d'assurance maladie en 2002
L'ONDAM pour 2002 avait été fixé par la loi de financement de la sécurité sociale pour 2002 à 112,8 milliards d'euros, en augmentation de 4 % par rapport à l'ONDAM rebasé pour 2001 .
Les résultats définitifs présentés par la commission des comptes de la sécurité sociale font état d'une croissance des dépenses d'assurance maladie du champ de l'ONDAM de 7,2 % en 2002 .
Au sein de l'ONDAM, les dépenses de soins de ville ont été les plus dynamiques puisqu'elles ont augmenté de 7,8 % pour s'établir à 54,5 milliards d'euros. Par rapport aux années antérieures où le rythme élevé d'évolution des dépenses était essentiellement dû aux autres soins de ville (médicaments, biens et dispositifs médicaux, indemnités journalières), les honoraires des professions de santé ont contribué davantage que l'année précédente à la forte croissance des soins de ville en 2002. Ceux-ci ont en effet progressé de 6,7 % en 2002 et les autres soins de ville de 8,8 %.
La forte progression des honoraires est liée autant aux revalorisations tarifaires dont ont bénéficié les professions de santé en 2002 qu'à une évolution tendancielle moins soutenue que l'année précédente.
S'agissant des autres soins de villes, l'inflexion de l'évolution des dépenses de médicaments (de 6,7 % en 2002 contre 8,8 % en 2001 pour le régime général), liée aux baisses de prix des médicaments à service médical rendu insuffisant et à la montée en charge des génériques, a été compensée par une accélération des dépenses d'indemnités journalières (+ 10,8 % en 2002 contre + 8,6 % en 2001).
Concernant les établissements sanitaires publics, la majeure partie du dépassement de 770 millions d'euros se décompose en une enveloppe de 300 millions d'euros accordée en juillet 2002 pour faire face aux insuffisances du financement des hôpitaux et une enveloppe de 370 millions d'euros supplémentaires correspondant à la provision de financement de la réduction du temps de travail dans les hôpitaux de la métropole. Concernant les cliniques privées, la forte progression des volumes, en particulier sur la fin de l'année, conduit à une progression annuelle de 7,3 %. Enfin, les dépenses des établissements médicaux sociaux ont augmenté de 8,7 % en 2002.
b) Un signe encourageant en 2003 : la décélération du rythme de croissance des dépenses d'assurance maladie
L'objectif national des dépenses d'assurance maladie pour 2003 a été fixé par la loi de financement de la sécurité sociale pour 2003 à 123,5 milliards d'euros en augmentation de 5,3 % par rapport à l'ONDAM rebasé pour 2002. Cette base 2002 intègre d'importants transferts de l'Etat vers l'assurance maladie dont principalement : les crédits de remplacement des protocoles hospitaliers (300 millions d'euros), le financement des centres de soins spécialisés aux toxicomanes (110 millions d'euros), le Fonds de modernisation des cliniques privées (180 millions d'euros).
Les prévisions de la commission des comptes de la sécurité sociale, publiées en septembre 2003, font état d'un montant des dépenses du champ de l'ONDAM de l'ordre de 124,72 milliards d'euros, soit une croissance de l'ordre de 6,4 % par rapport à la base 2002 et un dépassement de l'objectif fixé en loi de financement de la sécurité sociale pour 2003 de 1,2 milliard d'euros .
A cet égard, il convient de souligner que l'article 43 du présent projet de loi de financement de la sécurité sociale tient compte de cette prévision de réalisation et fixe à 124,7 milliards d'euros l'ONDAM révisé pour 2003. C'est sur la base de cet ONDAM révisé qu'a été calculée l'évolution de l'ONDAM pour 2004.
Votre rapporteur pour avis note donc avec satisfaction la décélération manifeste du rythme de progression des dépenses d'assurance maladie entre 2002 et 2003 (+ 6,4 % en 2003 contre + 7,2 % en 2002) ainsi que la réduction du dépassement de l'ONDAM en 2003 comparé aux années antérieures : 1,2 milliard d'euros en 2003 contre plus de 3 milliards d'euros en 2001 et presque 4 milliards d'euros en 2002 .
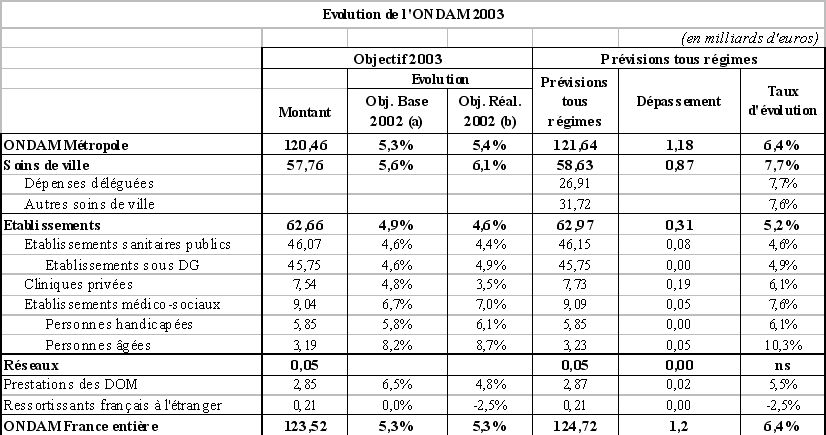 Source :
commission des comptes de la sécurité sociale, septembre
2003
Source :
commission des comptes de la sécurité sociale, septembre
2003
S'agissant des soins de ville, la progression des dépenses a été soutenue en 2003 mais moins rapide qu'en 2002, en raison notamment du faible contexte endémique du début d'année. Toutefois, la commission des comptes de la sécurité sociale souligne le caractère incertain de ses prévisions sur les soins de ville tant sur la tendance que sur les effets des mesures prises en 2002 et 2003.
S'agissant des effets des mesures prises en 2002 et 2003, l'année 2003 est encore marquée par les mesures tarifaires mises en oeuvre en 2002 et celles devant être mises en oeuvre en 2003. Les effets report sur 2003 des mesures 2002 sont de l'ordre de 350 millions d'euros. Les mesures entrées en vigueur en 2003 pourraient représenter globalement des économies de 20 millions d'euros en 2003 se décomposant :
- en mesures engendrant des coûts supplémentaires pour l'assurance maladie à hauteur de 260 millions d'euros concernant les professions de santé ;
- en mesures d'économies de l'ordre de 280 millions d'euros portant essentiellement sur le médicament.
La prévision de la consommation de soins de ville par la commission des comptes de la sécurité sociale s'établit en moyenne à 7,7 %, avec une marge de +/- 0,6 %, conduisant à un dépassement, dans l'hypothèse moyenne, de l'ordre de 900 millions d'euros en 2003. En outre, cette tendance prend en compte des accords de bon usage des soins avec les médecins.
Le dépassement probable de l'objectifs des établissements porte principalement sur les cliniques privées. Concernant les établissements sanitaires publics, l'objectif devrait être dépassé d'environ 80 millions d'euros. Concernant les cliniques privées, l'objectif 2003 devrait être dépassé de 191 millions d'euros malgré un abondement de l'objectif de 60 millions d'euros par rapport au chiffre initial. Ces prévisions, encore incertaines, conduisent à une croissance des volumes en 2003 comprise entre 1,5 % et 3,5 %. Enfin, concernant les établissements médicaux sociaux, un dépassement de l'enveloppe de l'ordre de 45 millions d'euros est envisagé, essentiellement lié au poste des établissements des personnes âgées dont le taux d'évolution passerait de 15,5 % en 2002 à 10,3 % en 2003.
Néanmoins, d'après la commission des comptes de la sécurité sociale, « les profondes mutations du secteur médico-social (réforme de la tarification d'hébergement des personnes âgées dépendantes, montée en charge des services d'éducation spécialisée et de soins à domicile, prise en charge par l'assurance maladie des centres de soins spécialisés en toxicomanie) affectent la lisibilité des tendances et rendent donc la prévision très incertaine pour 2003 ».
Evolution des dépenses réalisées dans le champ de l'ONDAM
(en pourcentage)
|
|
2000 |
2001 |
2002 |
2003 |
|
Soins de ville |
6,7 % |
7,6 % |
7,8 % |
7,7 % |
|
Etablissements |
3,5 % |
4,0 % |
6,4 % |
5,2 % |
|
ONDAM |
4,7 % |
5,8 % |
7,2 % |
6,4 % |
Source : commission des comptes de la sécurité sociale (septembre 2003)
2. Les facteurs explicatifs de cette dégradation sans précédent du solde de la branche maladie
L'effet de ciseaux entre le ralentissement des recettes affectées, d'une part, l'accélération de la croissance des dépenses, d'autre part, est particulièrement prégnant s'agissant de la branche maladie .
S'agissant des recettes , il faut noter que la croissance globale des produits de la branche maladie, qui était de 6,6 % en 2001, est tombée à 2,1 % en 2002. Le ralentissement conjoncturel, et en particulier celui de la masse salariale, a affecté les ressources de la CNAM comme celles de l'ensemble du régime général. La croissance des cotisations est passée de 6 % à 2,1 %, celle de la CSG de 10,6 % à 1,3 %.
S'agissant des dépenses , la progression des prestations de la branche maladie en 2002 a été de 7,3 %, contre 6 % en 2001. Cette accélération résulte de l'augmentation très forte des dépenses de prestations maladie et maternité entrant dans le champ de l'ONDAM.
Le rapport de la Cour des comptes sur la sécurité sociale de septembre 2003 souligne l'existence de deux types de facteurs expliquant l'accélération régulière de l'évolution des dépenses d'assurance maladie : des facteurs structurels , d'une part - surprescription de médicaments, progression forte des dépenses d'indemnités journalières, accès croissant de certains assurés au bénéfice de l'affection de longue durée (qui concerne aujourd'hui six millions de personnes) - des facteurs plus conjoncturels , d'autre part, tels que certaines décisions récentes, qu'il s'agisse de la succession des protocoles hospitaliers ou des revalorisations substantielles d'honoraires qui ont accéléré les dépenses et dégradé les comptes.
a) Des facteurs structurels impliquant des tendances lourdes
La croissance des dépenses d'assurance maladie est une tendance lourde depuis plus de vingt ans, liée notamment à l'influence de facteurs structurels à l'oeuvre dans l'ensemble de nos sociétés modernes, tel le vieillissement de la population ou encore l'amélioration des techniques médicales.
Dans son rapport sur la sécurité sociale datant de septembre 2003, la Cour des comptes souligne que « l'écart de croissance entre le PIB et la consommation finale des ménages d'une part, les dépenses d'assurance maladie d'autre part, se creuse nettement en 2001 et 2002. L'écart annuel moyen de croissance entre PIB et dépenses d'assurance maladie est de 1,47 point entre 1990 et 2002 et de 3,1 points en 2001-2002. D'environ 15 points entre 1996 et 2000, l'écart cumulé passe de 20 points en 2001 à 28 points en 2002 ».
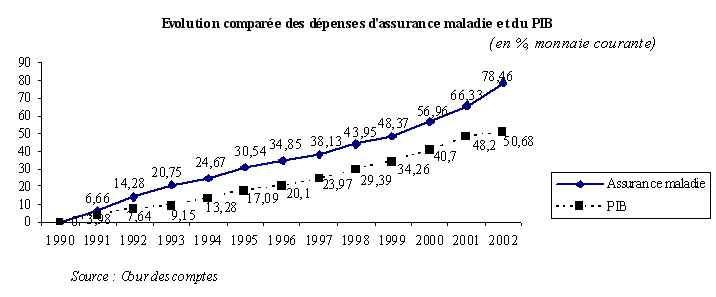
La consommation des soins a connu une augmentation rapide depuis 1997 : cette augmentation est liée à des facteurs structurels - le vieillissement de la population qui se traduit par une hausse du nombre de personnes âgées dont la consommation médicale est élevée ; le progrès technique qui met à disposition des patients des traitements plus efficaces mais aussi plus coûteux.
Une récente étude, publiée par le Comité de politique économique de l'Union européenne en novembre 2003, consacrée à l'évaluation de l'impact du vieillissement sur les finances publiques, révèle que, en moyenne, le vieillissement de la population conduira dans les Etats membres, d'ici à 2050, à une augmentation des dépenses publiques comprises entre 3 % et 7 % du PIB si aucune mesure correctrice n'est prise. Dans la plupart des Etats membres, cet impact budgétaire débutera dès 2010, les répercussions les plus importantes étant attendues entre 2010 et 2030.
En France, compte tenu du vote de la loi du 21 août 2003 portant réforme des retraites, l'augmentation des dépenses publiques devrait être, malgré tout d'après ce rapport, de 2,4 % du PIB.
En outre, la croissance des dépenses de santé devrait se traduire, dans l'ensemble des Etats membres, par des augmentations de dépenses publiques comprises entre 1,5 % et 4 % du PIB.
Les études disponibles mesurant l'impact du vieillissement de la population sur l'évolution des dépenses de santé
Comme l'a rappelé M. Jean-François Mattei, ministre de la santé, de la famille et des personnes handicapées, lors de la présentation du projet de loi de financement de la sécurité sociale pour 2004, il faut « accepter d'assumer une part inéluctable d'augmentation des dépenses de santé, liée au vieillissement de nos sociétés et au progrès médical ».
Le vieillissement a en effet aujourd'hui un coût : les dépenses de santé des plus de 60 ans sont trois fois plus élevées que celle des trentenaires et les personnes âgées de plus de 70 ans consomment 30 % des dépenses totales.
D'après une étude réalisée par la DREES 11 ( * ) , les facteurs démographiques seraient tendanciellement à l'origine d'environ 1 point par an de croissance des dépenses totales de santé en volume, dans la plupart des pays d'Europe occidentale. En outre, au sein de ces facteurs démographiques structurels, l'impact du vieillissement serait de l'ordre de 0,7 % par an sur la période 2000-2020 .
A l'avenir, la croissance du nombre de personnes âgées devrait induire une croissance des dépenses d'assurance maladie. Selon les projections démographiques publiées par l'INSEE en 2001, la France compterait en 2020 1,4 fois plus de personnes de 60 ans et plus, qu'en 2000, et 1,8 fois plus de personnes de 80 ans et plus, (3,2 fois plus en 2040). Ainsi en 2020, la France compterait 17 millions de personnes de 60 ans et plus et près de 4 millions de personnes de 80 ans et plus. A l'horizon 2040, il y aurait près de 7 millions de personnes de 80 ans et plus.
A cet égard, la DREES 12 ( * ) a réalisé des projections du nombre de personnes âgées dépendantes à l'horizon 2020 puis 2040 , afin d'appréhender les effets des évolutions démographiques futures en fonction de différents scénarii possibles d'évolution de la dépendance aux âges élevés.
A l'horizon 2040, le vieillissement de la population devrait conduire, dans les trois hypothèses, à une augmentation tendancielle du nombre de personnes âgées dépendantes de plus de 60 ans . Une première accélération aurait lieu à partir de 2010 et une seconde à partir de 2030. Sur la période 2000-2020, la hausse serait de l'ordre de 16 % dans le scénario optimiste, 25 % dans le scénario central et de 32 % dans le scénario pessimiste. Entre 2020 et 2040, le nombre de personnes âgées dépendantes augmenterait dans des proportions légèrement supérieures. Au total, sur les quarante années, l'augmentation serait de 35 % dans le scénario optimiste, 55 % dans le scénario central ou de 80 % dans le scénario pessimiste. Cette hausse serait en outre concentrée sur les 80 ans et plus .
La croissance tendancielle est également favorisée, d'après le rapport de la commission des comptes de la sécurité sociale de septembre 2003, par « la grande liberté dont l'ensemble des acteurs disposent dans le système de soins. Les gains potentiels du système de soins en termes d'efficacité sont sans doute très importants. On peut ainsi simplement rappeler que la France est selon l'OCDE le premier consommateur de médicament par habitant, au-delà même des Etats-Unis, sans que le bénéfice en termes de santé soit démontré ».
A l'augmentation de la consommation, s'ajoute une croissance régulière du taux moyen de remboursement : le nombre des assurés exonérés du ticket modérateur augmente très rapidement et celui des patients admis en « affection longue durée » ouvrant droit à l'exonération totale du ticket modérateur s'accroît d'environ 6 % par an. Au total, les dépenses relatives aux personnes exonérées du ticket modérateur représentent plus de la moitié des remboursements. Parallèlement au développement des exonérations de ticket modérateur, on constate une déformation générale de la consommation de soins au profit des soins les mieux pris en charge par l'assurance maladie , ce qui a tendance à augmenter le taux moyen de remboursement des soins. S'agissant des soins de ville, l'effet de cette seule amélioration tendancielle du taux de remboursement conduit à un surcoût pour l'assurance maladie de 350 millions d'euros en 2002.
b) Des facteurs conjoncturels ayant vocation, à terme, à s'estomper
Les années 2002-2003 ont du supporter l'impact de mesures financières exceptionnelles dont l'incidence a été simultanée :
- les créations d'emplois dans la fonction publique hospitalière liées aux programmes de santé publique et à la mise en place de la réduction du temps de travail s'ajoutant à des revalorisations salariales importantes négociées à partir de l'année 2000 dans le secteur public et à partir de l'année 2002 dans les cliniques ;
- les revalorisations tarifaires accordées aux professionnels de santé libéraux en 2002 et 2003 ;
- la montée en charge des plans de développement dans le secteur médico-social ;
- le transfert sur l'assurance maladie de charges financées antérieurement par le budget de l'Etat.
Le coût pour l'assurance maladie des mesures exceptionnelles intervenues depuis 2000
La mise en place de l'aménagement et de la réduction du temps de travail (ARTT) dans la fonction publique hospitalière doit s'accompagner de la création de 45.000 emplois personnels non médicaux et de 3.500 emplois médicaux (dont les postes correspondant à l'intégration des gardes dans le temps de travail) pour un coût de 1,9 milliard d'euros en année pleine. Les 45.000 emplois non médicaux se répartissent en 37.000 emplois dans le champ sanitaire et 8.000 emplois dans le champ médico-social. Compte tenu du temps nécessaire pour pourvoir les emplois créés, la mise en place de l'ARTT s'est accompagnée au cours des exercices 2002 et 2003 de l'introduction d'un compte épargne temps (CET) destiné à « stocker » les congés non utilisés et du paiement d'heures supplémentaires.
Au plan financier, le coût global prévisionnel de la création, échelonnée sur la période 2002-2005, des 34.600 emplois non médicaux (hors unités de soins longue durée) et des 3.500 emplois médicaux dans les établissements publics de santé s'élève à 1,624 milliard d'euros. Ce montant est porté à 1,865 milliard d'euros pour 45.000 emplois créés (hors médecins), si l'on tient compte des établissements sociaux et médico-sociaux publics.
Il convient d'y ajouter les crédits non pérennes consacrés au financement du CET, soit 1,256 milliard d'euros pour les établissements publics de santé (1,364 milliard d'euros si l'on ajoute les établissements sociaux et médicaux sociaux publics). Ces crédits sont destinés à financer, pour la période 2002-2004 pour les médecins et 2002-2003 pour les personnels non médicaux, les droits à congé non pris ou portés dans un CET du fait de l'étalement sur trois ans des créations d'emplois au titre de la réduction du temps de travail. Ce financement permettra aux établissements de remplacer les agents qui utiliseront ces droits, qui représentent un volume de plus de 30.000 équivalents temps plein sur la période 2002-2004.
D'après le rapport de la Cour des comptes sur la sécurité sociale datant de septembre 2003, les conséquences financières de la réduction du temps de travail à l'hôpital sont évaluées pour 2004 et 2005 à, respectivement, 881 millions d'euros et 355 millions d'euros, ces coûts étant essentiellement liés au CET.
Au total, les protocoles hospitaliers signés en 2000 et 2001 et la mise en oeuvre de la réduction du temps de travail majorent de près de 3,4 milliards d'euros les dépenses de l'ONDAM par rapport à 1999, avec le bénéfice de la création de 43.000 emplois.
En outre, la revalorisation des honoraires des généralistes en 2002 s'est traduite par un coût en année pleine de 690 millions d'euros.
L'effet net cumulé sur 2003 de l'ensemble des décisions publiques intervenues depuis 2000 en termes d'assurance maladie est de 5 à 5,5 milliards d'euros par rapport à 2000 d'après les calculs de la Cour des comptes. Ce montant mérite d'être rapproché des déficits des régimes obligatoires d'assurance maladie de 2002 (6,1 milliards d'euros) et 2003 (10,6 milliards d'euros) .
S'agissant plus particulièrement des mesures de revalorisations tarifaires décidées en 2003, leur impact sur l'évolution des dépenses de l'assurance maladie en 2003 devrait être le suivant.
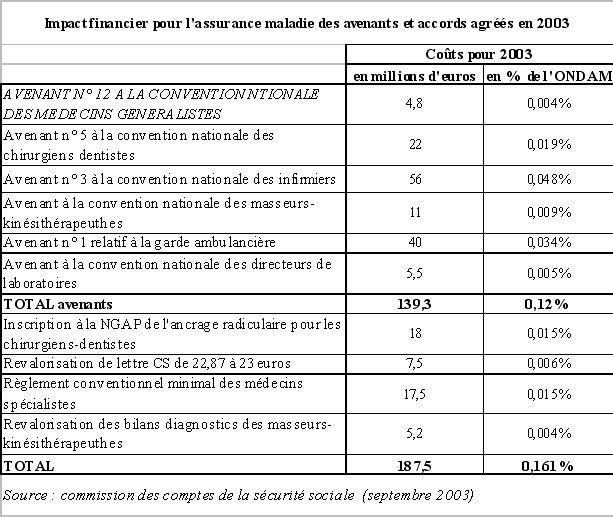
3. L'assurance maladie confrontée à une crise de régulation des dépenses
L'assurance maladie n'a jamais connu un déficit équivalent à celui d'aujourd'hui. En outre, quelle que soit la situation économique, ce déficit persiste, ce qui conduit à penser que le système de protection sociale est confronté à une crise de dépenses et non à une crise de recettes et que la priorité doit être donnée à la maîtrise des dépenses de santé, d'autant plus qu'il ne faut pas s'attendre à un ralentissement spontané de leur dynamique, compte tenu des besoins croissants liés à l'évolution de la société (allongement de la durée de la vie, progrès médicaux, débat récurrent sur la création d'un cinquième risque pour couvrir la dépendance).
Le déficit actuel de l'assurance maladie ne résulte pas essentiellement du fléchissement des recettes, contrairement à ce qui avait été observé en 1992-1993, mais de l'accélération des dépenses, tenant à un ensemble de décisions publiques et aux dysfonctionnements plus profonds de la régulation. Il en résulte que, même le retour d'une croissance forte ne suffirait pas à rétablir l'équilibre : au-delà des mesures immédiates d'ajustement, des progrès dans la régulation, tant de court que de long termes, sont indispensables .
La valorisation du vote de la loi de financement par le Parlement et la fixation d'objectifs de dépenses réalistes doit aujourd'hui figurer parmi les priorités de la réforme de notre système de santé : la sous-estimation des dépenses en loi de financement a en effet été si forte qu'elle a dispensé de prévoir dans la loi des mesures de nature à financer les dépenses ou à les limiter.
En outre, à moyen terme et à long terme, la mise en oeuvre d'une réelle politique de régulation des dépenses de santé est indispensable.
La mise en oeuvre de réformes structurelles de l'assurance maladie ainsi que la définition et l'application de nouveaux outils de régulation des dépenses devraient permettre de maîtriser, en partie, l'évolution des dépenses sociales, tout au moins de ne pas ajouter à la croissance tendancielle et inéluctable des dépenses de santé, une croissance injustifiée, fruit de l'échec des mécanismes de régulation mis en place au cours des dix dernières années.
Des mécanismes de régulation obsolètes
Dans le domaine des mécanismes de régulation mis en oeuvre depuis les années 1970, trois leviers d'actions existent mais n'ont pas produit les effets escomptés :
- l'ajustement par les prélèvements obligatoires et les déremboursements est contrebalancé par le fait que 90 % de la population bénéficie d'une complémentaire santé que six millions de malades en ALD bénéficient d'une prise en charge à 100 % ;
- la limitation des dépenses par la détermination d'enveloppes ou de lettres clé flottantes a été largement obérée par l'impossibilité de mettre en application des dispositifs instables et contestés sur le plan juridique ;
- la politique conventionnelle avec les professions de santé aurait dû constituer le support de la maîtrise médicalisée des dépenses. Divers instruments, malheureusement peu opératoires, ont ainsi été mis en place, tels l'accréditation de seulement 400 établissements sur 3.000, la formation médicale continue obligatoire mais sans texte d'application, l'évaluation des pratiques médicales fondée sur le volontariat qui ne concerne que 180 praticiens sur 130.000 en exercice.
Source : Cour des comptes. rapport sur la sécurité sociale, septembre 2003
B. LA FIXATION D'OBJECTIFS DE DÉPENSES RÉALISTES POUR 2004
1. La fixation de l'ONDAM pour 2004
Comme souligné précédemment, l'article 43 du présent projet de loi de financement fixe l'ONDAM révisé pour 2003 à 124,7 milliards d'euros, soit une augmentation de 6,4 % par rapport à l'objectif réalisé en 2002.
L'article 44 du présent projet de loi de financement fixe l'ONDAM pour 2004 à 129,7 milliards d'euros, soit une augmentation de 4 % par rapport à l'ONDAM révisé pour 2003 et de 5 % par rapport à l'objectif initialement fixé en loi de financement de la sécurité sociale pour 2003.
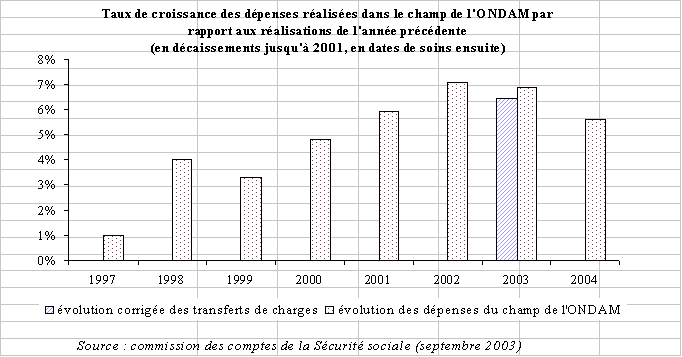
Il convient toutefois de souligner que la commission des comptes de la sécurité sociale, dans son rapport de septembre 2003, a prévu une augmentation tendancielle de + 5,5 %, entre 2003 et 2004, des dépenses d'assurance maladie entrant dans le champ de l'ONDAM , en précisant que cette prévision tendancielle est réalisée en tenant compte des objectifs que propose le gouvernement dans le présent projet de loi de financement de la sécurité sociale pour les postes « budgétaires », c'est-à-dire notamment les établissements de santé sous dotation globale, mais intègre une prévision tendancielle pour les postes « non budgétaires », notamment les soins de ville.

Cette prévision tendancielle est réalisée à partir de la poursuite des tendances de consommation en volume et intègre l'effet report des mesures décidées les années précédentes (revalorisations tarifaires, création du tarif forfaitaire de remboursement, baisse du taux de remboursement des médicaments à service médical rendu faible et déremboursement échelonné des médicaments à service médical rendu insuffisant).
Cette prévision d'ONDAM établie par la commission des comptes de la sécurité sociale s'écarte donc, à la différence des années précédentes, du montant de l'ONDAM inscrit à l'article 44 du présent projet de loi de financement. Celui-ci prend en effet nécessairement en compte l'impact des mesures nouvelles contenues dans le présent projet de loi de financement . Ces mesures permettent, à la branche maladie du régime général, de faire des économies substantielles, de l'ordre de 3,1 milliards d'euros. Dans le seul champ de l'ONDAM, ces mesures devraient représenter en 2004 une économie de 1,87 milliard d'euros.
Lors de la discussion de l'article 44 du présent projet de loi de financement de la sécurité sociale à l'Assemblée nationale, le ministre de la santé, de la famille et des personnes handicapées a souligné que les économies prévues permettaient de ramener le taux de progression de l'enveloppe des soins de ville de + 5,5 % à + 3,15 %, taux qui suppose toutefois que la « maîtrise médicalisée soit effective ». En outre, il a indiqué que s'agissant des établissements de santé ce taux de progression était fixé pour 2004 à + 4,45 %.
Votre rapporteur pour avis considère donc, compte tenu du contexte de transition dans lequel le présent projet de loi de financement a été établi et des mesures d'économies proposées par le gouvernement, que l'ONDAM fixé pour 2004 est un objectif réaliste et réalisable.
2. La fixation de l'objectif de dépenses de la branche maladie, maternité, invalidité et décès pour 2004
L'article 45 du présent projet de loi de financement fixe l'objectif de dépenses de la branche maladie, maternité, invalidité et décès pour 2004 à 143,6 milliards d'euros, soit une progression de + 4 % par rapport à l'objectif révisé pour 2003 fixé par l'article 54 du présent projet de loi de financement.
L'impact des mesures nouvelles du présent projet de loi de financement sur l'agrégat de dépenses de la branche maladie pour 2004, après opérations de consolidation, est le suivant.
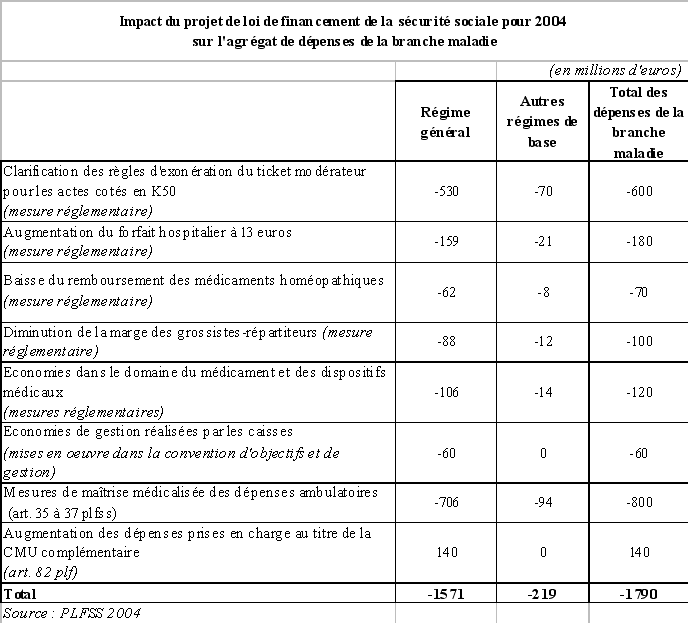
Lors de la discussion de l'article 45 par l'Assemblée nationale, notre collègue député Pierre Morange, rapporteur du présent projet de loi de financement au nom de la commission des affaires culturelles, familiales et sociales de l'Assemblée nationale, avait proposé d'augmenter de 100 millions d'euros les économies demandées à la Caisse nationale d'assurance maladie (CNAM) en termes de frais de gestion, portant ainsi les économies de gestion réalisées par les caisses à 160 millions d'euros. Cet amendement a toutefois été retiré sous réserve de l'élaboration par la CNAM d'un plan pluriannuel d'économies de gestion et d'une inscription au sein de la convention d'objectifs et de moyens qui sera signée en 2004 d'un calendrier de réduction des frais de gestion des caisses tenant compte des départs à la retraite et des conséquences de la généralisation de la télétransmission des feuilles de maladies.
La dotation de l'Office national d'indemnisation des accidents médicaux, des affections iatrogènes et des infections nosocomiales (ONIAM)
Créé par l'article 98 de la loi n° 2002-303 du 4 mars 2002 relative aux droits des malades et à la qualité du système de santé, l'ONIAM est un établissement public administratif de l'Etat qui intervient lorsque le dommage résultant d'un aléa thérapeutique, lorsqu'un assureur refuse l'indemnisation ou encore en cas de défaut d'assurance du responsable. Le dispositif est complété par l'existence de commissions régionales de conciliation et d'indemnisation des accidents médicaux, créées afin de statuer sur les circonstances, les causes, la nature et l'étendue des dommages résultant d'accidents médicaux graves ainsi que sur l'existence d'une faute ou d'un aléa. Si la commission régionale estime qu'il s'agit d'un aléa thérapeutique, l'ONIAM doit faire une offre d'indemnisation visant à la réparation intégrale des préjudices subis par la victime. Après acceptation de l'offre, l'office verse à la victime ou à ses ayants droit les indemnités correspondantes, lesquelles peuvent prendre la forme d'une rente.
Les ressources de l'ONIAM étant constituées par une dotation globale de financement, versée par les régimes d'assurance maladie dans les mêmes conditions que la dotation globale hospitalière, il revient à la loi de financement de la sécurité sociale de fixer chaque année le montant de cette dotation.
Pour 2002, par anticipation sur le vote de la loi du 4 mars 2002, la loi de financement de la sécurité sociale n'avait provisionné que 40 millions d'euros.
L' article 47 de loi de financement de la sécurité sociale pour 2003 avait porté la dotation de financement de l'ONIAM pour l'année 2002 à 70 millions d'euros et fixé la dotation pour 2003 à 70 millions d'euros également.
L'article 40 du présent projet de loi de financement de la sécurité sociale fixe la dotation de l'ONIAM pour 2004 à 70 millions d'euros . Cette somme figure dans l'objectif de dépenses de la branche maladie, fixé par l'article 45 du présent projet de loi de financement, mais elle n'est pas intégrée dans le calcul de l'ONDAM.
C. UN CONTEXTE DE TRANSITION MARQUÉ PAR L'INSTALLATION DU HAUT CONSEIL POUR L'AVENIR DE L'ASSURANCE MALADIE
1. Une réflexion engagée dès 2002
Votre rapporteur pour avis tient à souligner qu'il convient de garder à l'esprit que le présent projet de loi de financement de la sécurité sociale est avant tout un texte de transition comme a tenu à le rappeler M. Jean-François Mattei, ministre de la santé, de la famille et des personnes handicapées lors de la présentation du présent projet de loi de financement. Dès lors il n'anticipe en rien sur les conclusions du Haut conseil pour l'avenir de l'assurance maladie, installé par le Premier ministre le 13 octobre 2003.
Toutefois, il est possible aujourd'hui, compte tenu des études déjà réalisées et des objectifs fixés au Haut conseil, de mettre en évidence quelques pistes de réformes structurelles s'agissant de la maîtrise des dépenses de santé.
Dans un premier temps, il convient de s'appuyer sur la réflexion menée par les trois groupes de travail constitués au sein de la Commission des comptes de la sécurité sociale par M. Jean-François Mattei, ministre de la santé, de la famille et des personnes handicapées, en septembre 2002.
Le premier groupe, présidé par Mme Rolande Ruellan, conseiller maître à la Cour des comptes, constitué en vue d'établir un état des lieux partagé des relations entre l'Etat et l'assurance maladie , n'avait pas vocation à faire des propositions concrètes mais à amorcer un processus de concertation entre l'Etat et la Caisse nationale d'assurance maladie et notamment d'insister sur la nécessité d'en revenir à une gestion paritaire de l'assurance maladie.
Le second groupe, présidé par M. Jean-François Chadelat et ayant vocation à réfléchir à une nouvelle répartition des rôles entre régimes obligatoires et organismes complémentaires , a rendu son rapport en avril 2003 et a notamment proposé de créer une couverture maladie généralisée, par l'intervention conjointe des régimes de base et de l'assurance complémentaire. Cette proposition intéressante a eu le mérite de relancer le débat sur le partage des rôles entre assurance maladie de base et assurance complémentaire. Dans ce schéma, une aide à l'acquisition d'une couverture complémentaire devrait faciliter l'accès à une telle couverture généralisée de ceux ne bénéficiant pas de la CMU sans percevoir toutefois des revenus suffisants pour financer l'adhésion à une mutuelle ou la souscription d'un contrat d'assurance. En outre, le rapport insistait sur la possibilité de définir certains actes ou certaines catégories d'actes pour lesquelles les assurances maladie complémentaires pourraient devenir les acteurs pilotes du dispositif, sans pour autant être les acteurs uniques. Dès lors on pourrait envisager un partage des compétences entre l'assurance maladie obligatoire, ayant plutôt vocation à améliorer la prise en charge des affections de longue durée, et les assurances complémentaires, ayant plutôt vocation à prendre en charge certains risques santé, tels l'optique, le dentaire ou le domaine de l'appareillage au sens large.
Enfin, le troisième groupe de travail, présidé par M. Alain Coulomb, directeur général de l'ANAES, avait pour mission de rechercher les moyens de médicaliser l'ONDAM . Les principales conclusions de ce groupe ont porté sur l'impossibilité de se référer à la seule notion de « besoin de santé » pour déterminer l'objectif de dépenses des régimes. En effet, les besoins sont illimités du fait du caractère subjectif de la santé et ils sont difficiles à quantifier. Si certaines causes prédéterminent assez précisément le niveau de la dépense, des actions correctrices, orientées vers le bon usage des soins, permettent de peser sur l'évolution de la dépense pour la rendre compatible avec les moyens de financement.
2. L'installation du Haut conseil pour l'avenir de l'assurance maladie en 2003
Au-delà de la réflexion menée par ces trois groupes de travail, le Haut conseil pour l'avenir de l'avenir de l'assurance maladie , installé le 13 octobre 2003, doit permettre d'engager les réformes structurelles de l'assurance maladie en établissant notamment un diagnostic partagé.
Les six pistes de réflexion du Haut conseil pour l'avenir de l'assurance maladie, définies par le Premier ministre
1- L'amélioration de la gestion des dépenses
Elle passe par un renforcement des outils de gestion, notamment la mise en place d'un corps de contrôle puissant destiné à lutter contre les abus, la mise en oeuvre du dossier médical électronique partagé visant à une meilleure coordination des soins ainsi que le décloisonnement de l'offre de soins et une meilleure gestion de cette offre sur le territoire.
2- Le principe de la « gouvernance » des soins
Sans étatiser ni privatiser la sécurité sociale, il s'agit d'aboutir à une clarification des responsabilités respectives de l'Etat et des partenaires sociaux, notamment par le biais du renouveau de la gestion paritaire de l'assurance maladie.
3- La généralisation de la couverture complémentaire santé
Il s'agit d'améliorer l'accès de tous à un régime d'assurance maladie complémentaire en créant à cette fin une aide spécifique pour les personnes disposant de revenus insuffisants.
4- Le développement des informations de pilotage
Les statistiques des dépenses d'assurance maladie ne peuvent suffire et doivent être complétées en temps réel par des indicateurs d'activités, de qualité et de coût. Cette piste recouvre la réflexion relative au contenu de l'ONDAM et au rapport qualité/prix des soins prodigués.
5- Une meilleure organisation de l'offre de soins
Les difficultés de recrutement dans les hôpitaux et les cliniques, le manque de médecins et d'infirmières dans certaines zones rurales ou de banlieue masquent une forte densité médicale et une mauvaise répartition des professionnels de santé sur le territoire. Dans cette perspective, la démographie médicale et la carte hospitalière constituent des chantiers majeurs. La réflexion doit dès lors porter sur les mesures d'incitation à l'installation des professionnels de santé dans les zones désertées, la nécessité d'orienter la liberté d'installation des professionnels sur le territoire ou encore la clé de répartition des différents établissements de santé sur le territoire.
6- La question du juste équilibre entre la solidarité collective et la responsabilité individuelle
L'assurance maladie repose sur l'idée que le remboursement social garantit l'accès aux soins de tous. Aujourd'hui, cette protection étendue couvre une grande part de la demande de santé, faite de besoins essentiels et de besoins plus subjectifs. La réflexion doit aujourd'hui porter sur une plus grande responsabilisation de tous les acteurs du système de santé, en incluant notamment les assurés sociaux eux-mêmes. En outre, la question de la distinction entre les frais devant être pris en charge par la solidarité collective et ceux pouvant relever de la responsabilité individuelle se pose. Ainsi, des mécanismes personnalisés et individuels pourraient venir renforcer l'assurance maladie dans sa gestion des mécanismes de solidarité.
II. UNE NÉCESSITÉ : IMPLIQUER LES ÉTABLISSEMENTS DE SANTÉ DANS L'INDISPENSABLE PROCESSUS DE RÉFORME ET DE RESPONSABILISATION DES ACTEURS DU SYSTÈME DE SOINS
A. LA MISE EN oeUVRE DE LA TARIFICATION À L'ACTIVITÉ : UNE INNOVATION MAJEURE
La tarification à l'activité est un mode de financement qui vise à fonder l'allocation des ressources aux établissements de santé publics et privés sur la nature et le volume de leur activité réalisée, mesurée, pour l'essentiel, sur la base des données issues du programme de médicalisation des systèmes d'information (PMSI).
En effet, la création du PMSI a permis d'améliorer la description de l'activité des établissements de santé et de préciser la nature des prises en charge réalisées par établissement, afin de moduler l'allocation des ressources.
L'instauration de ce nouveau mode de financement représente un facteur de modernisation décisif des établissements dont les ressources sont aujourd'hui constituées soit par une dotation globale tenant faiblement compte de l'activité réelle (secteur public), soit par des tarifs de prestations fortement segmentés et peu harmonisés. En outre, la dichotomie des règles de financement entre les secteurs publics et privés freine les coopérations indispensables entre les établissements.
Le PMSI : principes de base
Le programme de médicalisation des systèmes d'information consiste en un recueil d'informations administratives (âge, durée de séjour....) et médicales (diagnostic, actes pratiqués...) sur chaque séjour de patient réalisé dans un établissement de santé de court séjour (médecine, chirurgie, obstétrique). Ces informations sont codées à partir de deux classifications : l'une pour les diagnostics, l'autre pour les actes pratiqués. Les résumés de sortie anonymisés (RSA) transmis aux ARH sont répartis par un logiciel entre des groupes homogènes de malades (GHM) comportant des caractéristiques économiques (coût et durée de séjour) et médicales (motif médical du séjour, actes pratiqués...) proches. Grâce à la comptabilité analytique détaillée d'une quarantaine d'établissements, un coût moyen, exprimé en points ISA (indice synthétique d'activité), est calculé pour chaque GHM. Pour chaque région et pour chaque établissement, sont ensuite calculés le nombre de points ISA produits (nombre de séjour par GHM multiplié par le nombre de points ISA affecté au GHM), et la valeur moyenne en euros du point ISA (budget de court séjour divisé par le nombre de points ISA produits par l'activité court séjour). La valeur du point ISA est un indicateur global de productivité des établissements de santé.
Pour les cliniques privées, la valeur du point ISA n'est pas calculée à partir du budget (et donc des coûts) des établissements, mais à partir des dépenses remboursées par l'assurance maladie aux établissements : la valeur du point ISA des établissements sous dotation globale et des autres établissements n'est donc pas comparable.
Source : rapport de la Cour des comptes sur la sécurité sociale (septembre 2002)
1. De la tarification à la pathologie à la tarification à l'activité : histoire d'une expérimentation tâtonnante
La loi n° 99-641 du 27 juillet 1999 portant création d'une couverture maladie universelle (CMU) a rendu possible l'expérimentation par le gouvernement, à compter du 1 er janvier 2000, et pour une période n'excédant pas cinq ans, de nouveaux modes de financement des établissements de santé publics ou privés, fondés sur une tarification à la pathologie. Cette possibilité fait l'objet des dispositions de l'article L. 6122-19 du code de la santé publique introduit par la loi du 27 juillet précitée.
a) Principes et objectifs d'une tarification à la pathologie
La possibilité de l'expérimentation d'une tarification à la pathologie a pour objectif de tester un nouveau mode d'allocation des moyens aux établissements de santé, publics ou privés, fondé sur une meilleure connaissance des coûts des pathologies.
Le système de tarification et de financement de droit commun présente de multiples défauts, analysés notamment par la Cour des comptes dans son rapport sur la sécurité sociale de septembre 2002.
Ces faiblesses consistent notamment dans :
- la relative déconnexion entre l'évolution de la dotation globale de fonctionnement et l'évolution de l'activité réelle des établissements qu'elle finance : d'après l'analyse de la Cour des comptes, « les rentes de situation, qui existaient au profit de certains établissements avant sa mise en oeuvre en 1983, n'ont sans doute pas été apurées, malgré l'apport du PMSI 13 ( * ) . Les établissements dont l'activité décroît peuvent connaître une relative aisance financière ; à l'inverse, les établissements dont l'activité croît, souvent en raison de meilleures pratiques, peuvent être pénalisés financièrement » ;
- la complexité et les effets pervers de la tarification des établissements privés à but lucratif : les établissements privés sous OQN reçoivent des forfaits par journée et prestation délivrée, ce qui assure un financement en fonction des actes réalisés mais les données issues de leur comptabilité analytique ne permettent pas aux agences régionales d'hospitalisation (ARH) de déterminer précisément le coût de chacun de ces actes. En outre, les tarifs pratiqués ne reflètent qu'imparfaitement la réalité des coûts des établissements et peuvent conduire les établissements à se spécialiser dans les domaines les plus rémunérateurs, ce qui peut induire des choix de spécialisation inadaptés aux besoins ;
- la coexistence de deux tarifications distinctes pour les secteurs publics et privés : il est aujourd'hui difficile de justifier l'existence de deux modes de tarification différents entre les établissements publics et privés à but non lucratif d'une part, et les établissements privés à but lucratif d'autre part, cette double tarification engendrant en effet de fortes inégalités dans les moyens de fonctionnement des établissements ainsi que dans l'offre de soins proposée aux patients.
L'existence de ces nombreux effets pervers liés au mode de tarification actuel des établissements de santé a abouti à une réflexion sur la réforme du système de tarification ayant pour objet de tenir compte de l'activité réelle des établissements au moment de l'allocation des ressources et d'inciter à une optimisation des coûts.
Ce mode de financement, déjà appliqué dans plusieurs pays européens (Allemagne, Espagne, Suède, Grande-Bretagne) consiste à rémunérer les soins dispensés par les établissements par application d'un prix forfaitaire, fixé à l'avance, pour chaque pathologie traitée, en principe égal pour tous les établissements.
Les objectifs que l'on peut fixer à un tel système sont multiples :
- fonder les financements des établissements sur leur activité de soin ;
- rapprocher les modes de financement et de régulation des deux secteurs de l'hospitalisation ;
- permettre l'application de nouveaux modes de régulation, plus efficaces que ceux de la dotation globale ou de l'OQN, car mieux acceptés par les médecins.
L'expérimentation et la mise en oeuvre d'une telle réforme supposent toutefois de réunir de nombreux préalables techniques et, en premier lieu, de disposer d'un dispositif de description de l'activité de soins suffisamment précis et détaillé pour refléter la diversité de l'activité médicale tout en permettant un traitement statistique et financier de l'information recueillie. En France, le PMSI - et la classification de l'activité de soins de courts séjours en groupes homogènes de malades (GHM) à laquelle il aboutit - constitue l'instrument essentiel sur lequel peut être bâti un tel système de financement. Les GHM ne formant pas réellement une classification des « pathologies » mais plutôt des séjours hospitaliers (peuvent être regroupés dans une même classe des séjours relevant de pathologies différentes), le terme de « tarification à l'activité » doit être préféré à celui de « tarification à la pathologie ».
Par ailleurs, le système à élaborer ne peut se limiter au financement de l'activité de soins de court séjour mais doit également couvrir les autres activités de soins (moyen séjour, psychiatrie) et aussi les autres missions d'intérêt général (accueil des urgences, formation, recherche, accueil social, permanence des soins, activités de support, etc.) non ou mal prises en compte par le PMSI. Il doit en outre comporter des dispositifs propres à éviter tout effet non désiré, telle l'éviction des patients les plus lourdement atteints ou l'externalisation d'une partie des coûts.
L'objet de l'expérimentation est, précisément, d'étudier les préalables techniques et les conditions d'application d'un système de tarification à la pathologie via :
- l'amélioration du modèle de description de l'activité médicale : avant d'utiliser le PMSI à des fins de tarification, il est nécessaire de perfectionner le modèle des GHM pour mieux prendre en compte les séjours s'écartant de la moyenne (poly-pathologies, prises en charges non programmées, etc.) ou certaines activités médicales telles les activités de pointe ;
- l'élaboration des principes de tarification des séjours : la détermination d'un tarif par séjour - notamment dans l'hypothèse d'une tarification commune aux établissements publics et privés - suppose de traiter les différences structurelles entre les deux secteurs (écarts de rémunération liés aux différences de statut des personnels, rémunération à l'acte des professionnels de santé exerçant en clinique) ;
- le financement des activités d'intérêt général : des modalités de financement particulières doivent être trouvées pour les activités liées aux exigences de service public ou à des missions d'intérêt général.
Les bénéfices attendus de la tarification à la pathologie sont nombreux et résident notamment dans :
- une plus grande équité entre les établissements, rémunérés en fonction de leur activité réelle et des prestations qu'ils fournissent sur la base d'un tarif fixé au plan national ;
- une incitation à la bonne gestion ;
- la suppression des disparités tarifaires actuelles non justifiées entre l'hospitalisation publique et privée.
b) Les outils de la tarification à la pathologie
L'article L. 6122-19 du code de la santé publique précité dispose que le gouvernement peut expérimenter, à compter du 1 er janvier 2000, et pour une période n'excédant pas cinq ans, de nouveaux modes de financement des établissements publics ou privés, fondés sur une tarification à la pathologie. Les expériences pourront être menées dans une zone géographique déterminée, pour tous les établissements de santé de la zone ou pour une partie d'entre eux, selon les modalités définies par voie réglementaire.
Pour conduire ces travaux d'expérimentation, une mission a été confiée à deux inspecteurs généraux des affaires sociales. Des instances de pilotage et de concertation permettant d'associer aux travaux l'ensemble des acteurs de l'hospitalisation publique et privée ont également été mises en place. Ainsi, un « comité de pilotage d'une tarification à la pathologie » a été installé en janvier 2000.
Dès les premières réunions du comité de pilotage, de nombreuses difficultés sont apparues, notamment concernant la détermination du coût des missions de service public pour les hôpitaux. Toutefois, les débats tenus au sein de ces instances ont permis de faire apparaître des points d'accord déterminants pour la poursuite de l'expérimentation :
- le système de tarification à la pathologie doit reposer principalement sur le seul outil existant : le PMSI et les GHM ;
- le modèle des GHM doit être amélioré pour mieux prendre en compte les séjours s'écartant de la moyenne (poly-pathologies) ou certaines activités de pointe ;
- ce système combinera une tarification au GHM de l'activité de soins et des financements spécifiques pour les activités de service public et d'intérêt général ;
- le tarif au GHM sera établi selon le principe de la concurrence par comparaison (à une prise en charge médicale donnée correspond un prix identique quel que soit l'établissement ou le secteur, calculé par référence aux coûts moyens observés) et sera prospectif (connu à l'avance) ;
- l'objectif final d'une grille tarifaire unique des séjours est affirmé. Toutefois, les différences de structures entre les deux secteurs (écarts de rémunération, rémunération à l'acte des professionnels de santé exerçant en clinique) peuvent imposer une période intermédiaire où pourront s'appliquer des tarifs propres à chaque secteur ;
- la forte dispersion des coûts entre établissements, mise en évidence par le PMSI, rend nécessaire une phase de transition permettant de rapprocher progressivement ces coûts des tarifs par pathologie afin de minimiser l'impact du changement de système sur les ressources des établissements ;
- enfin, le passage au nouveau système suppose de nombreuses évolutions : adaptation des règles budgétaires et comptables des établissements publics de santé, adaptation des instruments de régulation, modification des dispositifs de facturation et de liquidation et des systèmes d'information des établissements et des caisses d'assurance maladie.
Pour mettre en oeuvre ces principes, de nombreux travaux ont été engagés sur la base d'un programme adopté en décembre 2000, dans le but de parvenir à une expérimentation « en grandeur nature » dès 2004 : travaux d'amélioration du PMSI, élaboration des paramètres de calcul et de répartition de certaines enveloppes spécifiques pour les activités de service public et d'intérêt général (urgences, accueil social, recherche et innovation thérapeutique).
Une première simulation financière d'une application de la réforme a été effectuée en 2002, sur la base d'un barème de coûts par GHM commun aux secteurs public et privé (formée de la moyenne des coûts des secteurs public et privé - frais de structure inclus - pondérée par leurs parts de marché respectives) et avec une estimation forfaitaire des coûts des missions d'intérêt général et des charges liées au service public et une neutralisation du différentiel de charges salariales entre les secteurs public et privé.
Cette simulation a conduit à un accroissement de 20 % de la part globale de l'hospitalisation privée et à une diminution de 11 % de la part globale de l'hospitalisation publique dans les financements par l'assurance maladie des activités de soins MCO 14 ( * ) . Toutefois, si l'on réintègre l'ensemble des budgets sous dotation globale (notamment psychiatrie et soins de suite mais hors budget annexe et hors soins de longue durée), l'hospitalisation publique ne perd plus que 6 % à 7 % des ressources actuellement reçues de l'assurance maladie. Il faut cependant souligner que ces chiffres moyens s'accompagnent de très grandes variations entre établissements. Ils soulignent donc la nécessité d'accompagner l'application de la réforme tarifaire par un dispositif financier assurant une progressivité dans le temps des effets de revenus.
c) Une expérimentation concluante de mise en oeuvre de la tarification à l'activité en 2003
L'article 25 de la loi de financement de la sécurité sociale pour 2003 a prévu le lancement d'une expérimentation conduite par la mission nationale pour la tarification à l'activité créée par l'article 23 de cette même loi .
En 2003, six régions 15 ( * ) et soixante établissements 16 ( * ) , ainsi que les établissements participant déjà à l'étude nationale des coûts hospitaliers, ont été retenus pour participer à cette expérimentation, à l'issue d'un appel d'offres. Le panel ainsi constitué a permis de représenter l'ensemble des catégories d'établissements, publics et privés, et l'ensemble des situations possibles vis-à-vis de la nouvelle tarification, notamment en termes de niveau actuel de ressources comparé à l'activité réelle.
Les travaux ainsi conduits ont permis de tester la faisabilité sur le terrain des différentes options de mise en oeuvre de la réforme, de détecter les éventuels points de blocage et d'identifier les aménagements nécessaires en termes d'outillage technique et réglementaires, de délais et de calendrier. Ils ont également permis de mettre au point une procédure d'optimisation des délais de production des informations sur l'activité, en vue d'une diffusion à l'ensemble des établissements et d'alimenter la réflexion sur la recherche d'une meilleure valorisation de certaines prestations ou activités de soins, telles que la réanimation, les soins palliatifs et les séjours comportant la pose de prothèses.
Le présent projet de loi de financement de la sécurité sociale consacrée ces travaux d'expérimentation en instaurant le nouveau système de tarification à l'activité, élaboré à partir de constats et propositions recueillis lors de cette expérimentation.
2. La généralisation de la tarification à l'activité à l'ensemble des établissements de santé par le présent projet de loi de financement : l'introduction d'une logique de performance dans les hôpitaux
Les articles 18 à 29 du présent projet de loi de financement de la sécurité sociale prévoient les dispositions législatives nécessaires à la généralisation de la mise en oeuvre de la tarification à l'activité (T2A) dans les établissements de santé publics et privés.
Si la tarification à l'activité a pour objectif la convergence des modalités de financement et des tarifs entre secteur public et privé à une échéance de dix ans, les différences existant actuellement entre leurs modes de financement imposent une progressivité de la réforme.
Cette progressivité devrait se traduire par :
- un champ limité aux activités MCO (médecine, chirurgie, obstétrique) en 2004 ;
- un impact sur 10 % des budgets hospitaliers (pour les établissements publics et ceux participant au service public hospitalier) en 2004 ;
- l'application d'un coefficient correcteur pour les établissements privés afin de tenir compte des différences tarifaires.
Par ailleurs, l'entrée en vigueur de la tarification à l'activité permettra la reconnaissance des missions d'intérêt général (recherche, enseignement, innovations et recours) qui seront financées forfaitairement et contractualisées entre les établissements et les agences régionales de l'hospitalisation (ARH). Il en ira de même pour certaines activités particulières (urgences, prélèvement d'organes par exemple) qui bénéficieront d'un financement mixte (forfait et financement à l'activité).
Enfin, la mise en oeuvre de la tarification à l'activité conduira à une harmonisation des règles de financement des médicaments innovants et coûteux entre les deux secteurs d'hospitalisation. Cette harmonisation devrait permettre de favoriser l'accès des patients au progrès médical dans le respect des bonnes pratiques de prescription.
a) La définition des principes fondateurs et du champ d'application de la tarification à l'activité
(1) Les principes fondateurs de la réforme
L'article 20 du présent projet de loi de financement de la sécurité sociale constitue l'article clé s'agissant de la mise en oeuvre de la T2A puisqu'il en définit les principes fondateurs.
D'après les dispositions de cet article, l'activité des établissements de santé sera désormais mesurée grâce à une approche médicalisée et économique utilisant la classification en groupes homogènes de malades (GHM). Un GHM caractéristique d'un séjour définit un groupe homogène de séjour (GHS) correspondant qui, lui-même, permet de définir un tarif forfaitaire de séjour comprenant l'ensemble des dépenses nécessaires au traitement du patient pour un diagnostic donné. Idéalement, un même GHS doit connaître une tarification identique quel que soit le lieu d'implantation ou le statut de l'établissement considéré. Dans ce schéma, la concurrence par comparaison au tarif de référence devrait inciter les établissements de santé à optimiser leurs coûts.
Le champ de la tarification à l'activité touche l'ensemble des établissements publics et privés mais est restreint aux activités MCO (médecine, chirurgie, obstétrique) tant en hospitalisation qu'en solutions alternatives (hospitalisation à temps partiel, hospitalisation à domicile, chirurgie ambulatoire, etc.).
Dès lors, par rapport au découpage actuel de l'ONDAM et aux règles d'imputation des dépenses dans les différents objectifs et enveloppes, la mise en place de la tarification à l'activité entraîne des changements importants.
L'idée générale du schéma cible, défini par l'article 20 du présent projet de loi de financement, est de procéder à un financement mixte distinguant :
- les missions d'intérêt général et d'aide à la contractualisation (MIGAC), qui recouvrent d'une manière générale toutes les missions et activités non couvertes par le PMSI, pour le secteur public comme le secteur privé, et qui seront financées par une dotation de financement fixée indépendamment de l'activité réalisée.
Il s'agit de reconnaître, d'une part, qu'un certain nombre de missions n'ont pas vocation à être financées par les modalités de la tarification à l'activité car leurs ressources ne doivent pas être soumises aux variations de l'activité réalisée - ce sont les missions d'intérêt général - il s'agit, d'autre part, d'identifier une ressource de financement spécifique d'aide à la contractualisation, destinée à accompagner la démarche de contractualisation entre les établissements de santé publics et privés et les ARH.
Les dépenses concernées sont notamment celles liées à la recherche, à l'enseignement, aux dispositifs à caractère social et aux programmes d'amélioration de la qualité ;
- les missions de soins ayant vocation à être financées directement à l'activité : un objectif annuel de dépenses de médecine, chirurgie, obstétrique et odontologie est ainsi défini, il est commun aux établissements de santé publics et privés.
Un décret fixe le contenu de cet objectif qui doit regrouper deux types de dépenses : d'une part, les dépenses relatives aux médicaments et aux produits et prestations facturables en sus des tarifs des prestations, d'autre part les dépenses relatives à la facturation des prestations de l'ensemble des établissements et aux consultations externes des établissements publics et privés auparavant financés par la dotation globale de financement ;
- certaines activités de soins particulières (telles les urgences et les prélèvements d'organes) financées par une modalité particulière de financement mixte correspondant à un montant de ressources annuelles fixe mais déterminé en fonction de l'activité réalisée, consistant dans le versement d'un forfait annuel pour financer les coûts fixes d'une activité.
L'article 20 du présent projet de loi de financement précise également que l'Etat fixe les éléments de tarification relatifs à l'allocation de ressources aux établissements publics et privés : les tarifs nationaux des prestations d'hospitalisation, les montants de forfaits annuels et, de manière exceptionnelle, nonobstant l'objectif général de convergence des tarifs, les coefficients géographiques s'appliquant aux tarifs nationaux et aux forfaits annuels des établissements implantés dans certaines zones géographiques afin de tenir compte d'éventuels facteurs spécifiques modifiant de manière manifeste, permanente et substantielle, le prix de revient de certaines prestations dans la zone considérée. Ces éléments prennent effet à compter du 1 er mars 2004.
Il convient ici de souligner que si la mise en oeuvre de la T2A est commune aux établissements publics et privés, et vise à une harmonisation de leur mode d'allocation des ressources, la réforme s'inscrit toutefois dans une démarche de financement hors honoraires des professionnels de santé du secteur privé. Les échelles relatives de tarifs seront donc spécifiques à chaque secteur et indépendantes l'une de l'autre .
Ainsi, l'article 20 du présent projet de loi de financement prévoit que les tarifs nationaux peuvent être différenciés par catégories d'établissements. Cette disposition renvoie à la fixation de deux barèmes de tarifs, l'un applicable aux établissements antérieurement financés par dotation globale de financement et intégrant notamment les rémunérations des personnels médicaux, l'autre applicable aux cliniques privées sous objectif quantifié national (OQN) excluant la rémunération des praticiens financés à l'acte. D'après l'exposé des motifs de l'article 20 du présent projet de loi de financement , il est toutefois envisagé de faire converger ces barèmes pour obtenir à terme un seul et unique barème de tarifs recouvrant des charges identiques .
Enfin, l'article 20 du présent projet de loi de financement définit des mécanismes de sanctions applicables aux établissements de santé en cas de fraude .
L'objectif du contrôle est double :
- repérer des erreurs de codage données PMSI susceptibles d'induire un paiement injustifié par l'assurance maladie ;
- s'assurer que les établissements se conforment bien à leurs obligations de produire de l'information médicalisée de qualité.
Le contrôle peut être effectué sur pièces ou sur place par deux corps de contrôle : les médecins-inspecteurs de santé publique et les médecins-conseils des organismes d'assurance maladie. Si les comparaisons entre la prestation facturée, le groupe homogène de malade (GHM) et le dossier médical du patient ne sont pas cohérentes avec la nature du patient pris en charge ou les soins délivrés, un dispositif de sanction financière est applicable.
La sanction est prise par le directeur de l'agence régionale d'hospitalisation. Le montant de la sanction, qui est déterminé en fonction du pourcentage de recettes indûment perçues, est plafonné et ne peut dépasser 5 % des recettes d'assurance maladie de l'établissement ou ces recettes d'assurance maladie afférentes à l'activité ou à la prestation contrôlée.
Enfin, l'article 24 du présent projet de loi de financement tire les conséquences de la mise en oeuvre de la tarification à l'activité s'agissant de la procédure budgétaire des établissements de santé. En effet, alors que la dotation globale de financement assurait une régulation par les dépenses, la mise en oeuvre de la T2A aboutit à une régulation par les recettes. Ces recettes dépendent du niveau et de la nature de l'activité de l'établissement. Il s'agit donc de recettes de nature évaluative, établies en fonction des éléments suivants : les prévisions d'activité et les recettes issues de l'application des tarifs correspondants à cette activité, le « forfait urgence », la dotation aux MIGAC et, éventuellement, les dotations annuelles de financement.
(2) Le champ d'application de la réforme
S'agissant du type d'activité concerné par la mise en oeuvre de la T2A, comme souligné précédemment, le champ de la T2A est limité aux activités de MCO. Sont ainsi exclus du champ de la réforme, les domaines de la psychiatrie, des soins de suite ou de réadaptation et les soins de longue durée.
Les articles 19 et 21 du présent projet de loi de financement tirent les conséquences de cette restriction du champ de la T2A.
L'article 19 vise d'abord à mettre en place une nouvelle tarification relative aux frais d'hospitalisation des activités de soins de suite ou de réadaptation (SSR) et de psychiatrie de certains établissements de santé privés. En effet, en raison des modalités de développement du PMSI, la tarification à l'activité s'appliquera aux seules activités MCO de ces établissements. Les SSR et la psychiatrie restent régis par les règles relatives à la classification des prestations d'hospitalisation des établissements de santé privés sous objectif quantifié national (OQN).
L'article 21 vise à substituer à la dotation globale de financement une dotation annuelle de financement s'agissant du financement des activités de psychiatrie et de soins de suite et de réadaptation exercées par les établissements de santé. Cette modification résulte d'un souci de simplification et d'une volonté de préparer l'extension progressive de la tarification à l'activité aux activités hors médecine, chirurgie, obstétrique et odontologie.
S'agissant du type d'établissement concerné par la mise en oeuvre de la T2A, le champ de cette tarification couvre l'ensemble des établissements, publics et privés.
L'article 27 du présent projet de loi de financement permet d'étendre les dispositions applicables aux établissements de santé publics concernant les activités exercées et leurs modalités de tarification aux établissements de santé privés à but non lucratif ayant opté pour le régime de financement par dotation globale et aux établissements de santé privés admis à participer à l'exécution du service public hospitalier.
Par ailleurs, sont exclus du champ d'application de la réforme les hôpitaux locaux, les établissements du service de santé des armées, les établissements nationaux de Fresnes et de l'Institution nationale des invalides, ainsi que les établissements de Saint-Pierre-et-Miquelon et de Mayotte, jusqu'à leur intégration dans le régime de financement de droit commun.
b) Des aménagements législatifs nécessaires à la mise en oeuvre de la tarification à l'activité
Le présent projet de loi de financement de la sécurité sociale contient divers articles adaptant certaines dispositions des codes de la sécurité sociale et de la santé publique suite à la mise en oeuvre de la tarification à l'activité dans les établissements de santé.
Ainsi, l'article 18 du présent projet de loi de financement vise à prendre en compte, s'agissant de l'obligation de tiers payant applicable aux hôpitaux, la généralisation du financement à l'activité. Cette disposition permet notamment de résoudre des problèmes anciens liés au protocole de tiers payant qui n'avait pas d'assise réglementaire.
L'article 22 du présent projet de loi de financement propose de déterminer les modalités de fixation du prix de vente des médicaments aux établissements de santé en définissant des mécanismes d'incitation à la négociation des prix. Une convention entre l'entreprise exploitant le médicament et le Comité économique des produits de santé fixe le prix de vente maximum aux établissements de santé des médicaments facturables en sus des tarifs de prestations. La fixation du prix tient compte de quatre facteurs : le service médical rendu, le prix des médicaments à même visée thérapeutique, les volumes de ventes prévus et constatés, les conditions prévisibles et réelles d'utilisation des médicaments. En outre, il est proposé que le tarif de responsabilité des spécialités pharmaceutiques soit égal au prix de vente maximum. Afin d'inciter les acheteurs hospitaliers à négocier les prix, l'établissement bénéficie d'une partie de l'écart entre le tarif de responsabilité et le prix que l'établissement a effectivement payé.
L'article 23 du présent projet de loi de financement vise à réglementer l'accès aux codes des prestations remboursables. En effet, la mise en oeuvre de la T2A dans les établissements de santé a pour conséquence de faire figurer sur les bordereaux de facturation des établissements les codes des prestations issues du PMSI. Cet article vise donc à donner aux personnels des services de facturation des établissements et aux personnels des services de liquidation des caisses l'accès aux codes des prestations du PMSI.
L'article 25 du présent projet de loi de financement propose de tirer les conséquences de la réforme en adaptant les dispositions du code de la santé publique relatives, d'une part, au contrat pluriannuel d'objectifs et de moyens (CPOM) des établissements de santé, d'autre part, aux compétences du directeur de l'agence régionale d'hospitalisation. Désormais, les CPOM devront comporter les engagements des établissements en matière de missions d'intérêt général donnant lieu au versement d'une dotation de financement des missions d'intérêt général et d'aide à la contractualisation.
Enfin, l'article 26 du présent projet de loi de financement contient des dispositions de cohérence rédactionnelle permettant de procéder à un ensemble de modifications d'articles du code de la sécurité sociale afin de tenir compte des modifications apportées par les articles du présent projet de loi de financement relatifs à la mise en oeuvre de la T2A.
c) Les dispositions transitoires relatives à l'application de la tarification à l'activité
Les articles 28 et 29 du présent projet de loi de financement de la sécurité sociale prévoient des dispositions transitoires s'agissant de l'application de la tarification à l'activité dans l'ensemble des établissements de santé publics et privés.
(1) Une transition en trois étapes
L'article 28 propose une transition en trois étapes :
- la première étape concerne l'année 2004 : le cadre budgétaire et comptable, la procédure budgétaire ainsi que les modalités d'allocation des ressources actuelles sont maintenus. Toutefois, les budgets des établissements sont déterminés et ajustés sur la base de l'activité mesurée par le PMSI ;
- la deuxième étape concerne la préparation de la campagne budgétaire de 2005 : la mise en place de la nouvelle procédure budgétaire entraîne la réforme du régime budgétaire et comptable des établissements. Les recettes liées à l'activité sortent du cadre de financement par la dotation globale. En revanche, pour des raisons de faisabilité technique, les données relatives à l'activité et aux médicaments et dispositifs médicaux facturables en sus transitent par les ARH, qui notifient ensuite à la caisse pivot de l'établissement le montant à payer à ce titre ;
- la troisième étape, prévue pour 2006, permet aux établissements de facturer directement à l'assurance maladie, sans passer par l'agence régionale de l'hospitalisation, leurs prestations d'hospitalisation ainsi que les spécialités médicales et les prestations facturables en sus.
L'article 28 du présent projet de loi de financement prévoit que les dispositions des articles 18 à 27 sont applicables à compter du 1 er janvier 2005, à l'exception d'une part, des dispositions relatives à la création d'un objectif de dépenses d'assurance maladie afférent aux activités de SSR et de psychiatrie exercées par les établissements de santé privés, les unités de soins de longue durée et le service de santé des armées (article 19), d'autre part, des dispositions fixant le périmètre des établissements concernés par la tarification à l'activité (article 20). Ces deux types de dispositions s'appliquent à compter du 1 er octobre 2004, d'après le vote de l'Assemblée nationale en première lecture du présent projet de loi de financement, le texte initial présenté par le gouvernement ayant proposé la date du 1 er mai 2004 .
S'agissant de la mise en oeuvre progressive de la tarification à l'activité, il convient de distinguer les modalités applicables au secteur privé et celle applicable au secteur public et participant au service public hospitalier.
(2) Les modalités du passage à la tarification à l'activité concernant les établissements privés
La tarification à l'activité est applicable aux établissements de santé privés mentionnés au d de l'article L. 162-22-6 du code de la sécurité sociale, à savoir les établissements privés autres que ceux à but non lucratif et ayant contractualisé avec l'ARH, dès le 1 er octobre 2004. Toutefois, l'impact du changement de modalités d'allocation de ressources sur le revenu des établissements conduit à prévoir un dispositif de transition qui régule dans le temps l'évolution des recettes des établissements.
Cette disposition transitoire a pour objet la définition des modalités techniques de régulation de l'effet revenu induit par la réforme. A cet effet, elle prévoit que les tarifs de prestations de chaque établissement seront égaux au tarif national, éventuellement corrigé du coefficient géographique, auquel s'applique un coefficient de transition et, le cas échéant, un coefficient de haute technicité propre à l'établissement.
Dès lors, les établissements privés factureront les groupes homogènes de séjours (GHS) issus des groupes homogènes de malades (GHM) et les autres prestations relevant du champ d'application de la tarification à l'activité sur la base d'un tarif national affecté d'un coefficient correcteur MCO .
Un coefficient correcteur est ainsi appliqué aux tarifs nationaux de l'ensemble des GHS pour déterminer les tarifs applicables à l'établissement. Ce coefficient est composite dans la mesure où il intègre trois coefficients différents :
- un coefficient de haute technicité, le cas échéant, lié au classement de l'établissement, pour les activités de médecine ou de chirurgie à soins particulièrement coûteux ;
- un coefficient lié aux éventuels surcoûts géographiques supportés par l'établissement ;
- un coefficient de transition qui vise à lisser l'impact de réforme.
Le coefficient de transition est destiné à permettre de gérer une période de convergence des tarifs des GHS propres aux établissements vers les tarifs nationaux. Il permet de limiter l'impact de la réforme et d'assurer la progressivité de sa montée en charge.
Le coefficient de transition est déterminé pour 2004 de manière à ce que les recettes d'assurance maladie que l'établissement aurait perçues en 2003, en application du nouveau dispositif de tarification, soient égales, à activité identique à celle de l'année 2002, aux recettes d'assurance maladie qu'il a perçues l'année 2002 majorées du taux d'évolution de ses tarifs pour l'année 2003. La base de référence utilisée pour déterminer ce coefficient est l'activité décrite par le PMSI 2002.
Les composantes haute technicité et surcoûts géographiques du coefficient MCO sont pérennes dans la mesure où elles rémunèrent des surcoûts justifiés de l'établissement. La composante transition sera supérieure à 1 pour les établissements dont les tarifs historiques sont supérieurs aux tarifs nationaux et inférieur à 1 dans le cas contraire. Elle est destinée à converger progressivement vers 1, au plus tard en 2012.
La convergence des coefficients de transition est organisée à un double niveau :
- au plan national, chaque année, l'Etat arrête, outre les éléments de tarification relatifs à l'allocation de ressources aux établissements publics et privés, les coefficients moyens régionaux ainsi que les écarts maximums qui peuvent être maintenus entre les tarifs nationaux et les tarifs des établissements des régions après application des coefficients de transition ;
- au plan régional, l'Etat fixe les règles de modulation du coefficient de transition entre les établissements de la région dans le respect du coefficient régional et de l'écart maximum autorisé. Les tarifs de chaque établissement sont ensuite fixés par application du coefficient de transition de l'établissement au tarif national, éventuellement corrigé du coefficient géographique, dans un avenant au contrat d'objectifs et de moyens.
(3) Les modalités du passage à la tarification à l'activité concernant les établissements publics et participant au service public hospitalier
Les établissements publics et privés participant au service public hospitalier, auparavant financés par la dotation globale de financement, facturent les GHS et les autres prestations relevant du champ d'application de la tarification à l'activité sur la base d'un tarif national sans coefficient correcteur.
En effet, la gestion de la transition destinée à lisser dans le temps l'effet revenu induit par la mise en oeuvre de la tarification à l'activité ne se fait pas par l'application d'un coefficient correcteur - solution retenue pour le secteur privé - mais par l'application d'un mécanisme spécifique, permettant une prise en charge des prestations d'hospitalisation par les organismes d'assurance maladie sous la double forme d'une fraction du tarif, évolutive au cours du temps, et d'une dotation annuelle complémentaire.
A titre exceptionnel toutefois, les tarifs nationaux peuvent être corrigés, pour certains établissements, d'un coefficient correcteur géographique rendant compte des surcoûts structurels relatifs à leur implantation dans certaines zones.
L'article 28 du présent projet de loi de financement permet un impact progressif de la tarification à l'activité sur les ressources des établissements publics et participant au service public hospitalier (PSPH).
En effet, dans le secteur public et PSPH, la gestion de la transition est opérée par le maintien d'une part, décroissante dans le temps, de ressources allouées forfaitairement. Cette part de ressources est appelée « dotation annuelle complémentaire ». Les prestations d'hospitalisation seront donc prises en charges par les organismes d'assurance maladie sous la double forme d'une fraction du tarif et d'une dotation annuelle complémentaire correspondant à la fraction non couverte par le tarif.
L'existence d'une ressource forfaitaire vise à garantir à chaque établissement le maintien d'une année sur l'autre d'une ressource au moins égale à x % de celle de l'année précédente. La part de la ressource forfaitaire a vocation à diminuer d'une année sur l'autre.
Les recettes issues de la facturation des tarifs sont directement proportionnelles à l'activité et dépendent du niveau des tarifs fixés pour l'année, alors que les recettes issues de la dotation annuelle complémentaire sont indépendantes de l'activité et du niveau des tarifs nationaux.
La part financée à l'activité a vocation à s'accroître progressivement aux dépens de la part financée par la dotation annuelle complémentaire, qui doit disparaître définitivement en 2012.
Enfin, la part des ressources issues de la facturation des tarifs et celle correspondant à la dotation annuelle complémentaire est fixée chaque année par un arrêté des ministres chargés de la santé et de la sécurité sociale.
Votre rapporteur pour avis partage le souci exprimé par le gouvernement de voir s'appliquer progressivement la réforme de la tarification à l'activité dans les établissements de santé publics. Toutefois, il estime que, s'agissant d'une période de transition aussi longue - 8 ans à compter de 2004 - des gages de la progressivité et de l'effectivité de cette application doivent pouvoir être donnés. Votre rapporteur pour avis estime donc nécessaire de modifier la rédaction de l'article 28 de façon à prévoir une application effective de la moitié de la réforme à mi-chemin de la période de transition, à savoir en 2008 .
(4) Les dispositions transitoires applicables en 2004
L'article 29 du présent projet de loi de financement contient des dispositions transitoires applicables en 2004 et vise à fixer le régime budgétaire, comptable et financier des établissements de santé pour 2004. A cet effet, il précise la date et les conditions d'application de certaines dispositions du présent projet de loi de financement.
Cet article fixe le principe général qu'en 2004 les dispositions relatives au financement des établissements de santé financés par dotation globale de financement s'appliquent dans leur rédaction antérieure à l'entrée en vigueur de la loi de financement de la sécurité sociale pour 2004 sous la réserve de trois types de dispositions concernant :
- les montants des dotations régionales : pour ce qui est des activités de MCO, leurs montants sont fixés en tenant compte de l'activité constatée sur la base des informations produites sur la base PMSI et valorisée aux tarifs de référence nationaux par activité et de l'évolution prévisionnelle de l'activité. S'agissant des activités non MCO, les montants des dotations régionales sont fixés en fonctions des informations produites sur la base du PMSI et des orientations des schémas d'organisation sanitaire et des priorités nationales ou locales ;
- les critères de détermination des dépenses encadrées de l'établissement qui, pour les activités de MCO, dépendent de l'activité de l'établissement ainsi que de son évolution prévisionnelle valorisée aux tarifs de référence nationaux ;
- les modalités de transmission des données d'activité et de la consommation de certaines spécialités pharmaceutiques et de certains produits et prestations.
B. LA POURSUITE DE LA MISE EN oeUVRE DES AUTRES VOLETS DU PLAN « HÔPITAL 2007 »
1. Le plan « Hôpital 2007 » : un outil de modernisation de la gestion hospitalière
Le plan « Hôpital 2007 » comporte notamment un plan quinquennal de relance de l'investissement hospitalier lancé par le gouvernement en 2002. Il a pour objet, selon les termes du gouvernement, de « redonner ambition et espoir au monde hospitalier » selon trois grandes directions :
- adapter le système de pilotage en renforçant, au niveau régional, le rôle des mécanismes contractuels par rapport aux procédures administrées ;
- relancer l'investissement pour moderniser les établissements, accompagner la recomposition de l'offre hospitalière et s'adapter aux contraintes fortes de sécurité sanitaire ;
- responsabiliser les acteurs en assouplissant la gestion hospitalière.
L'ordonnance de simplification sanitaire du 4 septembre 2003 17 ( * ) s'inscrit dans le cadre de la mise en oeuvre du plan « Hôpital 2007 » et comprend quatre catégories de mesures :
- le renforcement du rôle des directeurs des agences régionales d'hospitalisation (ARH) par le biais du transfert de certaines compétences préfectorales ou ministérielles, notamment en matière de contrôle du fonctionnement des établissements de santé ;
- la simplification de l'organisation sanitaire : la carte sanitaire est supprimée et le secteur sanitaire est remplacé par le « territoire de santé » visant à une plus grande souplesse dans la définition des territoires de planification. Le régime des autorisations est simplifié et le groupement de coopération sanitaire, désormais ouvert aux professionnels libéraux et aux établissements médico-sociaux, devient l'outil de référence de l'adaptation hospitalière, pour faciliter, améliorer et développer les coopérations entre établissements et la prise en charge des patients ;
- l'accélération et la facilitation des opérations d'investissement immobilier réalisées par les établissements de santé, dans le cadre du programme de relance de l'investissement de 6 milliards d'euros prévus par le plan « Hôpital 2007 » ;
- la simplification des démarches administratives des professions médicales accomplies lors de leur installation.
2. Les dispositions relatives au Fonds de modernisation des établissements de santé publics et privés (FMESPP)
L'article 26 de la loi de financement de la sécurité sociale pour 2003 avait permis la fusion du Fonds pour la modernisation des cliniques privées (FMCP) et du Fonds de modernisation des établissements de santé (FMES), ayant abouti à la création du nouveau Fonds de modernisation des établissements de santé publics et privés (FMESPP), devenu le support financier unique de l'aide à l'investissement des établissements de santé. Cette modification a contribué à rationaliser le dispositif d'aide à l'investissement hospitalier.
Parmi les missions du FMESPP figurent le financement des dépenses d'investissement et de fonctionnement des établissements de santé ainsi qu'une mission d'expertise et d'audit hospitaliers placés auprès des ministres chargés de la santé et de la sécurité sociale, ayant pour objet de procéder ou de faire procéder à des audits de la gestion et de l'organisation de l'ensemble des activités de santé et de diffuser auprès de ces établissements les références et recommandations de gestion hospitalière qu'elle élabore à partir des résultats des audits.
L'article 39 du présent projet de loi de financement prévoit une extension des missions du FMESPP et fixe le montant de sa dotation financière pour 2004.
Les missions du FMESPP sont ainsi étendues à des aides aux groupements de coopération sanitaire (GCS) ainsi qu'aux établissements de santé participant à l'expérimentation de l'évaluation des pratiques professionnelles dans le cadre de la procédure d'accréditation de l'agence nationale d'accréditation et d'évaluation en santé (ANAES). En outre, l'article 39 étend aux établissements de santé de Mayotte le bénéfice de l'ensemble des subventions du fonds.
Pour la réalisation de ces objectifs, l'article 39 prévoit une participation des régimes obligatoires d'assurance maladie au financement du FMESPP à hauteur de 470 millions d'euros en 2004. Ce montant comprend :
- 135 millions d'euros au titre des actions de modernisation sociale et de promotion professionnelle ;
- 15 millions d'euros au titre du financement des missions nationales mises en place pour l'accompagnement du plan « Hôpital 2007 » ;
- 320 millions d'euros au titre du financement de la poursuite du plan d'investissement « Hôpital 2007 ».
III. UNE EXIGENCE : POURSUIVRE LA MAÎTRISE MÉDICALISÉE DES DÉPENSES DE SOINS DE VILLE
Dans son rapport sur la sécurité sociale de septembre 2003, la Cour des comptes a souligné la responsabilité de l'échec des mécanismes de régulation dans la croissance soutenue des dépenses d'assurance maladie.
En outre, le rapport de l'Inspection générale des affaires sociales (IGAS) de mai 2002 sur l'encadrement et le contrôle de la médecine ambulatoire 18 ( * ) souligne l'importance des mécanismes d'accompagnement, de partenariat et de conseil alors que les mécanismes purement quantitatifs ou les sanctions collectives se heurtent à des limites et sont progressivement abandonnés, comme en Allemagne.
L'accord national de bon usage de soins signé le 26 août 2002 est un exemple de cette logique. Il a en effet permis la mise en place d'un nouveau système de tarif pour les visites : depuis le 1 er octobre 2002, le tarif de la visite dépend de sa justification médicale. Une visite médicalement justifiée est facturée 30 euros, tandis qu'en l'absence de justification médicale elle sera facturée 20 euros. Dans ce cas, le médecin peut facturer un dépassement exceptionnel qui ne sera pas remboursé. Les visites des médecins généralistes libéraux ont connu une diminution relative jusqu'en septembre 2002. Dès la mise en application de la majoration de déplacement pour visite médicalement justifiée depuis le 1 er octobre 2002, ces dépenses ont chuté de 19 % au cours du dernier trimestre 2003.
Le présent projet de loi de financement de la sécurité sociale prévoit un ensemble de dispositions qui permettent de dynamiser la maîtrise médicalisée des dépenses de santé .
A. LA POURSUITE D'UNE POLITIQUE DU MÉDICAMENT VOLONTARISTE
1. Le bien fondé de l'accord passé en juin 2002 avec les médecins généralistes : le recours croissant aux médicaments génériques
En contrepartie d'une revalorisation de leurs honoraires, les médecins généralistes libéraux se sont engagés, dans l'accord passé avec la CNAMTS le 5 juin 2002, à faire un important effort en faveur de la prescription en dénomination commune : 25 % des lignes d'ordonnances devront être libellées en dénomination commune, dont 12,5 % dans des groupes génériques.
De fait, on constate que les ventes de médicaments génériques ont connu une forte accélération depuis la signature de l'avenant du 5 juin 2002.
En nombre de boîtes vendues, la part des génériques dans le répertoire des médicaments pour lesquels il existe au moins un générique est passée de 35 % en janvier 2002 à près de 50 % en janvier 2003. Cette croissance du marché des génériques a induit une économie évaluée à 70 millions d'euros en année pleine.
Si l'objectif de 12,5 % de prescriptions de médicaments génériques devait être respecté, alors les économies pour la sécurité sociale pourraient s'établir entre 230 et 280 millions d'euros en année pleine.
La prescription en dénomination commune
La loi de financement de la sécurité sociale pour 2002 a modifié les règles applicables en matière de prescription et de dispensation de médicaments de façon à introduire la possibilité de prescrire en dénomination commune, c'est-à-dire en indiquant la dénomination des substances actives et non le nom de marque d'un médicament.
Les modalités de prescription en dénomination commune ont été précisées dans un décret d'application, de façon notamment à garantir une bonne compréhension par les pharmaciens des ordonnances ainsi libellées. L'arrêté fixant l'écart de prix maximal, lorsque la prescription en dénomination commune porte sur un principe actif du répertoire des génériques, entre la spécialité délivrée et la spécialité la moins chère du groupe générique concerné, est en cours de finalisation.
Parallèlement, des outils sont progressivement mis à la disposition des prescripteurs afin de favoriser la rédaction d'ordonnances libellées en dénomination commune. Ainsi la base de données administratives et scientifiques sur les médicaments et les dispositifs médicaux, instituée par l'article 47 de la loi de financement de la sécurité sociale pour 2001, est accessible depuis juin 2002 sur le site Internet de l'AFSSAPS : cette base permet notamment de trouver pour chaque médicament la dénomination commune de son principe actif.
La prescription en dénomination commune permet aux prescripteurs de jouer un rôle actif dans le développement des médicaments génériques en France. Ce rôle a été confirmé par l'avenant à la convention nationale des médecins généralistes, signé le 5 juin 2002, qui prévoit que les médecins s'engagent à rédiger leurs prescriptions médicamenteuses en dénomination commune ou à prescrire des médicaments génériques. L'objectif fixé dans cet avenant est de parvenir à ce que la moyenne nationale des lignes de prescriptions médicamenteuses établies par les médecins adhérant à la convention soit rédigée à hauteur de 25 % en dénomination commune (dont au moins 12,5 % dans des groupes génériques).
Les caisses d'assurance maladie et les syndicats de médecins signataires de l'accord du 5 juin 2002 ont prévu la mise en place d'un comité de suivi ayant pour mission de vérifier l'application de l'accord. Ce comité permettra de suivre l'évolution de la prescription en dénomination commune et de son impact sur les dépenses d'assurance maladie.
Votre rapporteur pour avis se félicite également que cet accord ait permis de réduire significativement le nombre d'antibiotiques prescrits : de juin 2002 à mai 2003, le nombre de boîtes vendues de pénicillines à large spectre a diminué de 17 % par rapport aux douze mois précédents, tandis que la classe des antibiotiques appartenant aux macrolides a vu ses ventes diminuer de 14 %. Ces évolutions attestent de la réussite d'une politique fondée sur la confiance mutuelle.
2. Les mesures nouvelles prévues par le présent projet de loi de financement de la sécurité sociale
L'article 15 du présent projet de loi prévoit une procédure accélérée d'autorisation de mise sur le marché des nouveaux génériques, en exonérant l'Agence française de sécurité sanitaire des produits de santé (AFSSAPS) de l'obligation de s'assurer de l'expiration des droits de propriété intellectuelle attachés à la spécialité de référence ou « princeps ». L'article précise que la commercialisation de cette spécialité générique ne peut intervenir qu'après l'expiration des droits de propriété intellectuelle, sauf accord du titulaire de ces droits. L'économie attendue de la mise en place de ce dispositif est évaluée à 22 millions d'euros. A cette économie devraient s'ajouter les effets de l'entrée dans le domaine public, dans les mois à venir, de médicaments générant un chiffre d'affaires important.
Votre rapporteur pour avis, s'il approuve la volonté d'accélérer la mise sur le marché de médicaments génériques, souhaite toutefois s'assurer de la protection effective de la propriété intellectuelle.
L'article 16 du présent projet de loi propose de valider, sous réserve des décisions de justice passées en force de chose jugée, les arrêtés de baisse du taux de remboursement de certains médicaments pris avant le 1 er juillet 2003, que des laboratoires pourraient attaquer pour défaut de motivation. Cet article vise ainsi à préserver la validité de ces arrêtés, qui ont permis de réaliser 500 millions d'euros d'économies.
En outre, le gouvernement a annoncé qu'une deuxième vague de médicaments à service médical rendu insuffisant serait déremboursée, que le remboursement de l'homéopathie serait aligné sur celui des médicaments à SMR faible ou modéré (soit 35 %), que le nombre de groupes génériques sous tarif forfaitaire de responsabilité serait accru et que les conditions de vente et de remboursement de certains médicaments ou dispositifs médicaux dont le SMR paraît aujourd'hui moindre qu'au moment où ils ont été mis sur le marché seraient reconsidérées.
Le service médical rendu
Le service médical rendu (SMR) est apprécié en tenant compte :
- de l'efficacité et des effets indésirables du médicament ;
- de sa place dans la stratégie thérapeutique au regard notamment des autres thérapies possibles ;
- de la gravité de la pathologie à laquelle il est destiné ;
- du caractère préventif, curatif ou symptomatique du traitement médicamenteux ;
- de son intérêt pour la santé publique.
C'est la commission de la transparence qui juge du caractère éventuellement insuffisant du SMR.
Au total, selon une étude de la CNAMTS d'avril 2003, les médicaments à SMR insuffisant représentaient au premier semestre 2002, en montants remboursables, 9,2 % de l'ensemble des médicaments présentés pour remboursement au régime général.
L'article 17 traite du prix de vente aux établissements de santé des médicaments rétrocédés disposant d'une autorisation de mise sur le marché.
La rétrocession se définit comme la vente de médicaments qui ne sont pas disponibles en ville, par des pharmacies hospitalières, à des patients non hospitalisés. Certains établissements de santé disposant d'une pharmacie à usage intérieur sont en effet autorisés à vendre au public des médicaments figurant sur une liste arrêtée par le ministre de la santé, dite « liste rétrocession ». L'article 41 de la loi de financement de la sécurité sociale pour 2002 prévoit également que, préalablement à la publication de cette liste, les médicaments vendus au public à la date de la publication de la loi et ceux qui pourraient l'être par la suite sont pris en charge par l'assurance maladie.
La dépense relative aux médicaments rétrocédés n'est pas imputable au budget global de l'hôpital : elle fait partie de l'enveloppe de dépenses de soins de ville.
Ces médicaments, en général fort coûteux, bénéficient d'une liberté des prix, qui a pu pousser les laboratoires pharmaceutiques à choisir ce marché plutôt qu'à demander leur inscription en médecine de ville. La Cour des comptes avait indiqué, dans son rapport sur la sécurité sociale de septembre 2002, que « le développement de la rétrocession s'explique par l'intérêt des laboratoires pharmaceutiques qui bénéficient de ce fait à la fois de la liberté des prix et du remboursement par l'assurance maladie. Par ailleurs, les hôpitaux peuvent ainsi transférer une partie de la charge de financement des médicaments à l'assurance maladie ».
La Cour estimait qu'il était nécessaire de maîtriser ce type de dépenses et de modifier la procédure de distribution de ces produits. La CNAMTS constate en effet, dans une étude d'avril 2003, que la dépense imputable à la rétrocession hospitalière progresse à un rythme très soutenu. Cette étude précise en effet que « en 2002, le régime général de l'assurance maladie a remboursé un peu plus de 1 milliard d'euros au titre de la rétrocession hospitalière, soit 7 % de la dépense totale annuelle de pharmacie. En outre, alors que la dépense relative aux médicaments rétrocédés a augmenté de 16,7 % entre 2000 et 2001, elle a crû de 30,7 % entre 2001 et 2002. Ainsi, la rétrocession hospitalière a progressé quatre fois plus vite que la dépense relative au marché du médicament remboursable (+ 7,4 % entre 2001 et 2002) et deux fois plus vite que l'année précédente ».
L'article 17 revient sur le système actuel et prévoit que le prix de cession au public des spécialités rétrocédées est égal au prix de vente aux établissements de santé déclaré par l'entreprise au comité économique des produits de santé et publié par ce dernier, auquel s'ajoute une marge dont la valeur, fixée par arrêté, prend en compte les frais inhérents à la gestion et à la dispensation de ces spécialités. Ce n'est qu'à défaut de déclaration ou en cas d'opposition définitive du comité économique des produits de santé que le prix de cession au public est fixé par arrêté. La logique de partenariat avec les industriels est donc privilégiée, mais elle est encadrée. Un accès rapide au médicament est en outre garanti dans la mesure où la procédure est contrainte par un délai de 75 jours et où la prise en charge des spécialités pharmaceutiques est assurée par l'assurance maladie pendant la négociation. Ce mécanisme devrait donc permettre de maîtriser les coûts induits par cette procédure, ce dont votre rapporteur pour avis se félicite.
B. LA RESPONSABILISATION DES ACTEURS DU SYSTÈME DE SOINS
1. La médicalisation des critères de prise en charge des affections de longue durée (ALD)
a) La forte augmentation des dépenses liées aux admissions en ALD
Dans le droit actuel, les assurés atteints d'une maladie nécessitant un traitement prolongé ou une thérapie particulièrement coûteuse peuvent bénéficier d'une exonération du ticket modérateur pour les actes et prescriptions en rapport avec cette maladie. Ces affections de longue durée (ALD), au nombre de trente 19 ( * ) , sont inscrites sur une liste établie par l'article D. 322-1 du code de la sécurité sociale.
Dans son rapport de septembre 2003, la commission des comptes de la sécurité sociale souligne que le nombre des assurés exonérés du ticket modérateur augmente très rapidement et que celui des patients admis en ALD, ouvrant droit à l'exonération du ticket modérateur, s'accroît d'environ 6 % par an depuis 2000. Le rythme des admissions est encore plus rapide pour les personnes bénéficiant des dispositifs de l'action sanitaire et sociale des caisses, soit environ 15 % par an. Au total, les dépenses relatives aux personnes exonérées du ticket modérateur représentent plus de la moitié des remboursements.
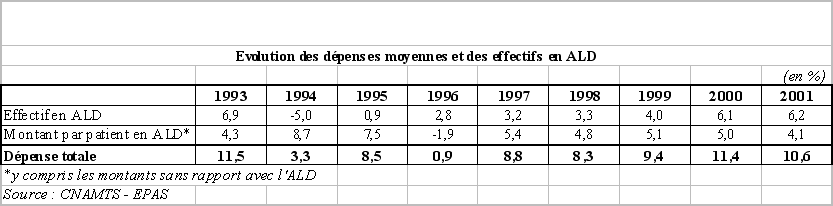
Les plus fortes augmentations d'admissions en ALD s'observent pour les maladies de l'appareil circulatoire et le diabète. Le vieillissement de la population, l'augmentation épidémiologique de certaines pathologies ainsi que l'élargissement des critères d'admission peuvent expliquer cette forte augmentation.
En outre, d'après le rapport de la Cour des comptes sur la sécurité sociale de septembre 2003, les remboursements accordés aux patients en ALD ont contribué à hauteur de 62 % à l'augmentation des dépenses de soins de ville entre 2000 et 2002.
Alors que les patients en ALD ne représentent que 12 % environ de la population couverte par les régimes d'assurance maladie, les dépenses qui leur sont remboursées représentent plus de la moitié du total des dépenses des régimes. Trois facteurs expliquent cette concentration des dépenses : un recours au système de soins plus fréquent pour les patients en ALD, une consommation unitaire en moyenne deux fois plus importante des patients en ALD, le taux de prise en charge plus élevé du fait de l'exonération du ticket modérateur. Il convient toutefois de souligner aussi l'insuffisance du contrôle médical des prestations prises en charge à 100 % par l'assurance maladie.
b) La médicalisation des critères de prise en charge des patients admis en ALD
L'article 31 du présent projet de loi de financement de la sécurité sociale propose de médicaliser les critères d'exonération du ticket modérateur des personnes atteintes d'une ALD et de définir au préalable le périmètre des soins nécessaires au traitement. Ainsi, cet article précise que, lorsque les soins sont dispensés à des patients atteints d'une ALD, le médecin traitant et le médecin-conseil établissent conjointement un protocole de diagnostic et de soins.
Ce protocole révisable définit les actes et prestations nécessité par le traitement de l'affection et pour lesquels la participation de l'assuré peut être limitée ou supprimée.
Le protocole de diagnostic et de soins permettra, d'une part, de renforcer le contrôle des caisses d'assurance maladie sur la prise en charge de ces dépenses, d'autre part, de responsabiliser davantage le patient et le médecin traitant.
2. La présence d'une photo d'identité sur la carte Vitale : une modification inopportune adoptée à l'Assemblée nationale
L'Assemblée nationale a adopté un nouvel article 31 bis , à la suite d'un amendement présenté par notre collègue député Yves Bur, visant à préciser que la présence d'une photo d'identité sur la carte électronique individuelle inter-régimes, dite carte Vitale, délivrée à tout bénéficiaire de l'assurance maladie, constitue une des modalités d'identification du titulaire de cette carte.
Votre rapporteur pour avis considère que cette précision est inopportune car elle aurait pour conséquence d'augmenter les frais de gestion de la CNAMTS de 200 à 400 millions d'euros , que sa mise en oeuvre serait source de complexité et qu'elle est inutile dans la mesure où il suffit de demander au titulaire de la carte de présenter une pièce d'identité pour éviter tout risque d'utilisation frauduleuse de cette carte électronique.
Votre rapporteur pour avis est donc favorable à la suppression de cette disposition .
3. L'obligation pour le pharmacien de fournir à l'assuré social une information sur la charge que représente pour le régime d'assurance maladie la spécialité pharmaceutique délivrée
L'Assemblée nationale a adopté un nouvel article 33 bis , présenté par notre collègue député Bruno Gilles, rapporteur au nom de la commission des affaires culturelles, familiales et sociales, visant à préciser que le pharmacien qui délivre à un assuré social porteur de la carte électronique individuelle interrégimes ou à un des ses ayants droit une spécialité pharmaceutique remboursable par les régimes d'assurance maladie lui communique pour information la charge que celle-ci représente pour ces régimes. Les conditions de cette obligation, qui revêt une forme écrite, sont précisées par décret.
Il s'agit de pouvoir informer directement l'assuré social porteur de la carte Vitale du coût des dépenses en médicament dont il bénéficie dès lors qu'elles sont prises en charge par un régime d'assurance maladie. D'après notre collègue député Bruno Gilles, l'information pourrait prendre la forme d'un relevé remis par le pharmacien à l'occasion de chaque dépense.
Si votre rapporteur pour avis approuve le principe de cette nouvelle disposition, il est toutefois dubitatif quant à son applicabilité effective en raison du surcroît de travail administratif pour le pharmacien qu'entraînera cette mesure. Il s'interroge également sur la possibilité de contrôle de l'effectivité de l'application de cette disposition par les pharmaciens.
Votre rapporteur pour avis est donc favorable à la suppression de cette disposition.
4. Le traitement des actes et prestations de soins effectués en dehors de toute justification médicale
L'article 32 du présent projet de loi de financement a pour objet de préciser le périmètre du panier de soins remboursés par l'assurance maladie afin d'exclure les actes et prestations effectués en dehors de toute justification médicale.
L'article L. 321-1 du code de la sécurité sociale, dans sa rédaction actuelle, ne définit que l'ensemble des actes et prestations inclus dans la couverture de l'assurance maladie, à savoir le panier de soins qui peut être pris en charge part l'assurance maladie, sans rappeler le principe selon lequel l'assurance maladie a pour objet de rembourser les soins nécessaires aux assurés sociaux.
De ce fait, certains actes, réalisés par exemple dans le but d'obtenir un certificat médical pour une licence sportive, un brevet de pilote ou encore le droit de conduire au-delà d'un certain âge, ont pu être pris en charge par l'assurance maladie.
L'article 32 du présent projet de loi de financement vise à préciser à l'article L. 321-1 du code de la sécurité sociale que sont exclus de la couverture par l'assurance maladie les actes et prestations qui sont effectués pour répondre à des exigences législatives, réglementaires ou contractuelles autres que celles figurant au code de la sécurité sociale, et qui ne sont pas rendus nécessaires par l'état du patient. Seront donc désormais exclus du panier de soins tous les actes et prestations de soins effectués en dehors de toute justification médicale.
L'article 33 du présent projet de loi de financement permet de tenir compte des modifications introduites par l'article 32.
L'article L. 162-4 du code de la sécurité sociale, dans sa rédaction actuelle, fait obligation aux médecins de mentionner sur l'ordonnance le caractère non remboursable des médicaments prescrits en dehors des indications thérapeutiques ouvrant droit au remboursement.
En cohérence avec les dispositions de l'article 32, l'article 33 du présent projet de loi de financement propose de compléter l'article L. 162-4 du code de la sécurité sociale en prévoyant désormais que le caractère non remboursable des produits, prestations et actes prescris par les médecins devra également être porté sur l'ordonnance lorsqu'il s'agit :
- de dispositifs médicaux et produits de santé autres que les médicaments prescrits en dehors des indications thérapeutiques figurant sur la liste établie par l'article L. 165-1 du code de la sécurité sociale ;
-d'actes de biologie médicale qui dérogent aux indications médicales précisées à la nomenclature des actes de biologie médicale ;
- des actes et prestations qui sont effectués, en dehors de toute justification médicale, pour répondre à des exigences législatives, réglementaires ou contractuelles autres que celles prévues par le code de la sécurité sociale, en application de l'article L. 321-1 tel que modifié par l'article 32 du présent projet de loi de financement. Dans ce dernier cas, il est d'ailleurs précisé que les consultations ne doivent pas donner lieu à l'établissement d'une feuille de soins.
Le champ de cette obligation est en outre étendu aux chirurgiens-dentistes, aux sages femmes et aux auxiliaires médicaux.
Les dispositions de l'article 33 du présent projet de loi de financement entrent en vigueur à compter du 15 février 2004.
5. La mise en oeuvre de la classification commune des actes médicaux
L'article 34 du présent projet de loi de financement de la sécurité sociale, qui procède à une réécriture de l'article L. 162-1-7 du code de la sécurité sociale vise, d'une part, à améliorer les modalités de prise en charge des actes médicaux, d'autre part, à faciliter la mise en oeuvre de la classification commune des actes médicaux (CCAM).
Cet article permet de préciser que la prise en charge des actes médicaux par l'assurance maladie, et donc leur inscription à la liste prévue par l'article L. 162-1-7 du code de la sécurité sociale, doit prendre en compte l'état du patient et le contexte de réalisation de l'acte, c'est-à-dire le respect d'indications thérapeutiques et diagnostiques ainsi que les conditions particulières de prescription ou de réalisation de l'acte. Il permet ainsi de rendre opposables les indications médicales de la nomenclature générale des actes professionnels (NGAP) et d'améliorer le dispositif de prise en charge des actes médicaux.
En outre, l'article 34 du présent projet de loi de financement vise à faciliter la mise en oeuvre de la classification commune des actes médicaux (CCAM).
La CCAM constitue une liste d'actes codés, commune aux secteurs public et privé, qui doit permettre de décrire plus précisément chaque acte médical et de servir de base à une juste rémunération de l'acte en secteur libéral et à l'allocation des ressources aux établissements de santé.
Dans sa rédaction actuelle, l'article L. 162-1-7 du code de la sécurité sociale impose, préalablement à la mise en oeuvre de la CCAM, de soumettre à l'avis de l'ANAES l'ensemble des 6.000 actes techniques pouvant être réalisés par les médecins, issus pour une grande partie de l'actuelle nomenclature générale des actes professionnels (NGAP). En revanche, cet article ne prévoit pas que l'ANAES puisse émettre un avis sur l'inscription de nouveaux actes médicaux à la NGAP ou à la nomenclature des actes de biologie médicale.
L'article 34 du présent projet de loi de financement prévoit que, désormais, l'ANAES sera saisie uniquement :
- de façon obligatoire, de toute nouvelle inscription d'un acte ou d'une prestation après le 1 er janvier 2004 ;
- de façon, facultative, d'une modification affectant des actes déjà inscrits à la NGAP si le ministre chargé de la santé le juge nécessaire.
6. La dotation du Fonds d'aide à la qualité des soins de ville (FAQSV) et l'expérimentation du dossier médical partagé
L'article 38 du présent projet de loi de financement de la sécurité sociale fixe à 15 millions d'euros le montant de la dotation pour 2004 du Fonds d'aide à la qualité des soins de ville, institué par l'article 25 de la loi n° 98-1194 du 23 décembre 1998 de financement de la sécurité sociale pour 1999. En outre, il est précisé que, pour 2004, le montant maximal des dépenses de ce fonds ne peut excéder 106 millions d'euros.
Le fonds d'aide à la qualité des soins de ville a été créé, pour une durée de huit ans à compter du 1 er janvier 1999, au sein de la CNAMTS, par l'article 25 de la loi de financement de la sécurité sociale pour 1999. Les modalités d'organisation et de fonctionnement de ce fonds ont fait l'objet du décret n° 99-940 du 12 novembre 1999.
Ses ressources proviennent de l'assurance maladie et sont fixées annuellement dans le cadre de la loi de financement de la sécurité sociale en fonction des besoins du fonds.
Le fonds finance des actions concourant à l'amélioration de la qualité et de la coordination des soins dispensés en ville, par l'octroi d'aides à des professionnels de santé exerçant en ville ou à des regroupements de ces mêmes professionnels, et, le cas échéant, d'aides au développement de nouveaux modes d'exercice et de réseaux de soins liant des professionnels de santé exerçant en ville à des établissements de santé. En outre, par l'octroi d'aides aux organismes concernés, il finance des actions concourant à l'amélioration de la qualité et de la coordination des soins dispensés en ville dans le cadre de centres de santé.
Le fonds peut également contribuer au financement des aides aux professionnels de santé, autres que des médecins, en vue de faciliter leur installation dans des zones rurales ou urbaines où est constaté un déficit en matière d'offres de soins.
L'article 48 de la loi de financement de la sécurité sociale pour 2003 a étendu les missions du FAQSV au financement des actions d'évaluation des pratiques professionnelles des médecins libéraux organisées par les unions régionales de médecine libérale (URML).
Evolution du montant maximal de dépenses autorisé et de la dotation du FAQSV depuis sa création
(en millions d'euros)
|
|
1999 |
2000 |
2001 |
2002 |
2003 |
2004 |
|
Montant maximal de dépenses autorisé |
106,7 |
106,7 |
106,7 |
106,72 |
106 |
106 |
|
Dotation du FAQSV |
76,2 |
76,2 |
0 |
76,23 |
20 |
15 |
En outre l'article 38 du présent projet de loi de financement vise à étendre les missions du FAQSV définies par l'article 25 de la loi de financement de la sécurité sociale pour 1999 précitée en vue du financement des infrastructures relatives au partage des données médicales, à travers l'expérimentation à compter de 2004 et jusqu'au 31 décembre 2006, de la mise en oeuvre d'outils nécessaires à l'hébergement et au partage entre professionnels de santé des données médicales informatisées, dans quatre régions pilotes.
C. L'AMÉLIORATION DE LA GOUVERNANCE DU SYSTÈME DE SANTÉ
Le présent projet de loi de financement de la sécurité sociale contient plusieurs dispositions destinées à améliorer la gouvernance du système de santé par le biais notamment d'une modernisation des outils contractuels existants.
1. La possibilité pour les URCAM de passer des contrats avec des réseaux de médecins libéraux
L'article 36 du présent projet de loi de financement, dans sa rédaction adoptée par l'Assemblée nationale, vise à permettre aux unions régionales des caisses d'assurance maladie (URCAM) de passer des contrats avec des réseaux de médecins libéraux afin de leur déléguer certaines de leurs compétences en matière de gestion de risque, dans le but de favoriser le développement de l'évaluation et de l'encadrement collectif de leurs pratiques professionnelles.
Ces contrats doivent comporter des engagements des professionnels concernés, accompagnés d'indicateurs quantifiés concernant notamment l'évaluation et l'amélioration des pratiques, la mise en oeuvre des références médicales, la gestion du dossier du patient ou encore la mise en place d'actions de prévention et de dépistage. Il s'agit d'encourager l'échange de bonnes pratiques entre les médecins et d'assurer un suivi cohérent des patients.
En contrepartie de ces engagements, le réseau de professionnels de santé peut recevoir des financements correspondant aux frais afférents à la mise en oeuvre de ses actions ainsi qu'un éventuel intéressement.
Ces contrats doivent être approuvés par la caisse nationale d'assurance maladie des travailleurs salariés dans un délai maximum de 45 jours à défaut de quoi le contrat est réputé approuvé.
2. La modernisation du régime juridique des accords de bon usage des soins et des contrats de bonne pratique
L'article 35 du présent projet de loi de financement de la sécurité sociale prévoit l'aménagement du régime juridique des accords de bon usage des soins et des contrats de bonne pratique afin de promouvoir leur généralisation et de participer à la maîtrise médicalisée des dépenses de santé.
a) La modernisation du régime des accords de bon usage des soins
D'après les dispositions de l'article L. 1362-12-7 du code de la sécurité sociale, les accords de bon usage des soins (AcBUS) peuvent être conclus entre les caisses d'assurance maladie et les professionnels de santé, ou entre les URCAM et les professionnels de santé, afin de déterminer des objectifs médicalisés d'évolution des pratiques ainsi que les actions permettant de les atteindre.
Le ministre de la santé, de la famille et des personnes handicapées a approuvé depuis mai 2002 quarante accords de bon usage des soins . Si celui qui a le plus d'ampleur est celui signé sur la bonne utilisation des visites au domicile du patient, d'autres accords de portée nationale ou régionale ont également été signés par d'autres professions de santé puis approuvés par le ministre.
L'article 35 du présent projet de loi de financement prévoit l'amélioration de la qualité des AcBUS via la formulation d'un avis sur les accords par l'agence nationale d'accréditation et d'évaluation en santé (ANAES), et la simplification du dispositif en conférant à la CNAM un pouvoir de mise en oeuvre directe des AcBUS régionaux et en lui transférant, pour les AcBUS nationaux, le pouvoir d'approbation actuellement exercé par le ministre.
b) La modernisation du régime des contrats de bonne pratique
L'article L. 162-12-18 du code de la sécurité sociale prévoit actuellement la possibilité pour les médecins conventionnés d'adhérer individuellement à des contrats de bonne pratique dans les conditions prévues par les conventions nationales qui ouvrent droit à un complément forfaitaire de rémunération ou à des majorations de prise en charge par l'assurance maladie des cotisations sociales.
L'article 35 du présent projet de loi de financement ouvre la possibilité aux URCAM et aux représentants signataires des conventions nationales de conclure des contrats de bonne pratique au niveau régional. Dans ce cas, les accords doivent être conformes aux objectifs et règles générales de mise en oeuvre prévus par la convention nationale.
Cet article prévoit également de moduler les aides accordées aux professionnels de santé en fonction de critères d'expérience, de qualité des pratiques ou d'engagements concernant la formation, le lieu d'installation et d'exercice du médecin. En outre, il est prévu que les contrats pourront comprendre des engagements concernant spécifiquement la permanence des soins et l'implantation ou le maintien en zone sous-médicalisée.
De même que pour les AcBUS, les contrats de bonne pratique seront soumis à un avis simple de l'ANAES.
Enfin, les contrats de bonne pratique, désormais distincts de la convention nationale, ne seront plus soumis à l'approbation du ministre de la santé, sous réserve, pour les contrats régionaux, de l'approbation préalable du directeur de la CNAMTS.
Premier bilan des accords 2002
avec les
médecins généralistes libéraux
Les accords intervenus au cours de l'année 2002 entre les caisses d'assurance maladie et les syndicats de médecins avaient pour objectif l'amélioration des conditions d'exercice des médecins généralistes tout en assurant la promotion de la qualité des soins. Cette revalorisation s'est traduite par une augmentation des tarifs conventionnels, un engagement sur la prescription de médicaments génériques et un accord de bon « usage des soins » prévoyant, d'une part, un dispositif visant à réduire le nombre de visites et, d'autre part, une prescription maîtrisée de certains médicaments, notamment les antibiotiques.
• Une revalorisation des tarifs avec des contreparties pour l'assurance maladie
Les généralistes ont bénéficié d'une revalorisation de leurs tarifs en plusieurs étapes :
- au 1 er février 2002, le tarif de la consultation est passé de 11,53 à 18,5 euros ;
- à compter du 1 er juillet 2002, les tarifs des consultations et des visites ont été alignés et portés à 20 euros (le tarif de la visite était auparavant de 16,77 euros). En contrepartie, les médecins généralistes libéraux se sont engagés à accroître les prescriptions en dénominations communes internationales (DCI) et en génériques ;
- l'indemnité forfaitaire de déplacement (IFD) et la majoration de maintien à domicile (MMD) ont été révisées de manière provisoire pour la période du 1 er juillet au 30 septembre 2002 ;
- depuis le 1 er octobre 2002, l'IFD et la MMD sont supprimées et ont été remplacées par la majoration de déplacement facturée à 10 euros. Cette majoration n'est remboursée que dans le cas d'une visite médicalement justifiée.
Au total, la tarif de la consultation a été revalorisé de 14 % ; le tarif moyen opposable d'une visite avec majoration passe, quant à lui, de 22,29 à 28,5 euros , soit une hausse de 28 %.
L'accord national de bon usage de soins du 26 août 2002 précise les modalités d'application des majorations de déplacement. Si la visite n'et pas médicalement justifiée, le médecin peut facturer un dépassement exceptionnel qui ne sera pas pris en charge par l'assurance maladie. Ce dispositif visait à répondre à une double demande des médecins : d'une part, une revalorisation des visites et, d'autre part, une restructuration de l'offre de soins privilégiant les consultations en cabinet lorsque les patients peuvent se déplacer. On estime, en septembre 2003, à 85 % la part des visites médicalement justifiées faisant l'objet d'une majoration de déplacement de 10 euros.
• Moins de visites, plus de consultations
L'instauration de la visite médicalement justifiée a accéléré une tendance de long terme. Avant septembre 2002, on observait déjà une diminution régulière du nombre de visites des médecins généralistes. Les dépenses remboursées à ce titre par l'assurance maladie à tarifs constants ont ainsi diminué de 9 % en moyenne par an entre septembre 2000 et septembre 2002. Parallèlement, l'activité des consultations a légèrement cru durant cette période, les dépenses remboursées à tarifs constants augmentant en moyenne de 4,2 % par an.
Dès la mise en application de la majoration de déplacement pour visite médicalement justifiée, le nombre de visites a fortement chuté : - 22 % au quatrième trimestre 2002 par rapport au trimestre précédent, en données corrigées des variations saisonnières (CVS). Depuis lors, l'activité s'est stabilisée à ce niveau. Sur les six premiers mois de la mesure, on estime, en moyenne, que les médecins généralistes ont réalisé près de 900.000 visites par mois en moins.
Parallèlement, le nombre de consultations a augmenté sensiblement : + 4 % au quatrième trimestre 2002 par rapport au trimestre précédent, cette inflexion ayant toutefois commencé avant la mise en place de la visite médicalement justifiée. On estime le nombre mensuel de consultations supplémentaires à près d'un million, en moyenne sur les six premiers mois de la mesure. L'effet report des visites vers les consultations permet d'expliquer en grande partie cette augmentation.
• Au total, les dépenses d'assurance maladie se sont stabilisées pour les visites et se sont accrues pour les consultations
Sur les six premiers mois de mise en place de la visite médicalement justifiée, les économies réalisées par la diminution du nombre de visites compensent globalement le surcoût dû à leur revalorisation à 20 euros et à la mise en place de la majoration de déplacement à 10 euros. Les dépenses remboursées en euros courants au titre des visites et des frais annexes sont, en effet, restées à peu près stables.
En revanche, l'augmentation du nombre de consultations conjuguée à leurs revalorisations tarifaires, ont conduit à une forte croissance des honoraires remboursées par le régime général : + 7 % entre 2001 et 2002 et + 10 % entre le premier semestre et le second semestre 2002. Au total le coût pour le régime général est estimé à plus de 500 millions d'euros en année pleine (370 millions liés à la revalorisation de 17,53 à 20 euros et 180 millions liés à l'augmentation du nombre de consultations).
• Une augmentation de la vente des médicaments génériques
En contrepartie de ces revalorisations, les médecins omnipraticiens se sont engagés à prescrire en DCI ou en générique. En nombre de boîtes vendues, la part des génériques dans le répertoire des médicaments pour lesquels il existe au moins un générique (répertoire de l'AFSSAPS est passée de 35 % en janvier 2002 à près de 50 % en janvier 2003. On estime que cette croissance du marché des médicaments génériques a conduit à une économie de l'ordre de 70 millions d'euros en année pleine.
Dans le cadre du même accord, le bon usage des antibiotiques a été promu avec notamment la diffusion des tests de diagnostic rapide des angines (streptotests) permettant de savoir si l'infection est d'origine virale ou bactérienne. Cet accord semble avoir eu un impact significatif sur la prescription des médecins : de juin 2002 à mai 2003, le nombre de boîtes vendues de pénicillines à large spectre a diminué de 17 % par rapport au douze moins précédents. De même, dans la classe des antibiotiques appartenant aux macrolides, la diminution a été de 14 %.
3. La modernisation du régime juridique des contrats de santé publique
En application de l'article L. 162-12-20 du code de la sécurité sociale, tel qu'issu de la loi du 6 mars 2002 portant rénovation des rapports conventionnels, les conventions nationales entre les caisses d'assurance maladie et les professionnels de santé peuvent prévoir des contrats de santé publique auxquels peuvent adhérer individuellement les médecins conventionnés. Ces contrats doivent comporter des engagements concernant notamment des actions de prévention ou visant à renforcer la permanence et la coordination des soins, en contrepartie desquels les professionnels reçoivent une rémunération forfaitaire.
L'article 37 du présent projet de loi de financement de la sécurité sociale vise à moderniser le régime juridique de ces contrats de santé publique, en instituant la possibilité de conclure des contrats de santé publique au niveau régional, en prévoyant l'avis scientifique de l'ANAES et en simplifiant les modalités de mise en oeuvre de ces contrats, n'exigeant plus forcément l'approbation du ministre chargé de la santé.
4. L'expérimentation de conditions homogènes de rémunération des praticiens publics et privés exerçant au sein d'un groupement de coopération sanitaire
L'article 30 du présent projet de loi de financement de la sécurité sociale vise à expérimenter des conditions homogènes de rémunération entre les praticiens publics et privés lorsqu'ils assurent au sein d'un groupement de coopération sanitaire une activité identique.
Cet article autorise les groupements de coopération sanitaire à rémunérer d'une part les médecins libéraux par forfait, d'autre part les praticiens hospitaliers selon des modalités dérogatoires de celles découlant de leur statut. L'expérimentation, qui peut débuter dès le 1 er janvier 2004, a une durée maximale de trois ans.
Il devrait permettre d'encourager la coopération entre le secteur public et le secteur privé à but lucratif en contournant les traditionnels obstacles à cette coopération résultant des modalités différentes de rémunération et de responsabilité des médecins.
CHAPITRE TROIS
LA SITUATION MOINS PRÉOCCUPANTE DES AUTRES
BRANCHES
I. LA BRANCHE ACCIDENTS DU TRAVAIL ET MALADIES PROFESSIONNELLES
La caisse nationale de l'assurance maladie (CNAMTS) établit des statistiques trimestrielles relatives aux accidents du travail reconnus. Les premières estimations concernant l'évolution des accidents du travail survenus en 2002 et ne portant que sur les six premiers mois de l'année font apparaître une légère diminution du nombre des accidents du travail. Cela confirme la diminution constatée en 2001. Le nombre d'accidents du travail mortels a augmenté en 2001 mais semble se stabiliser en 2002.
Les maladies professionnelles
S'agissant des maladies professionnelles , 30.224 ont été reconnues en 2000 et 34.386 en 2001 (les données sont toutefois provisoires). Ce chiffre comprend l'ensemble des maladies professionnelles constatées, déclarées et reconnues qu'elles aient ou non entraîné un arrêt de travail ou une incapacité permanente de la victime.
Sur les neufs premiers mois de l'année 2001, le nombre de maladies professionnelles reconnues était de 25.363 dont 18.153 ayant entraîné un arrêt ou une incapacité permanente (données non encore définitives). Sur la même période en 2002, les données provisoires font ressortir que 19.510 maladies au moins ont été reconnues, dont 10.015 maladies ayant entraîné un arrêt ou une incapacité permanente. Cette donnée provisoire est toutefois appelée à être révisée ultérieurement.
Parmi ces maladies, il convient de souligner l'importance des affections péri-articulaires (66,9 %) des affections provoquées par les poussières d'amiante (12,4 %) et des lombalgies et dorsalgies (7,8 %).
La hausse du nombre des maladies s'explique en grande partie par une meilleure reconnaissance juridique du droit des salariés et une plus grande sensibilisation du corps médical à l'origine potentiellement professionnelle de certaines pathologies.
A. LES COMPTES DE LA BRANCHE : UN DÉFICIT QUI SE CONFIRME
Alors que la branche accidents du travail et maladies professionnelles (AT-MP) du régime général était structurellement excédentaire, ainsi que l'avait relevé votre rapporteur pour avis dans son précédent rapport, elle devient déficitaire à partir de 2002. Le tableau ci-dessous récapitule, pour les années 2000 à 2004, les montants en droits constatés des résultats nets de la CNAM AT-MP :
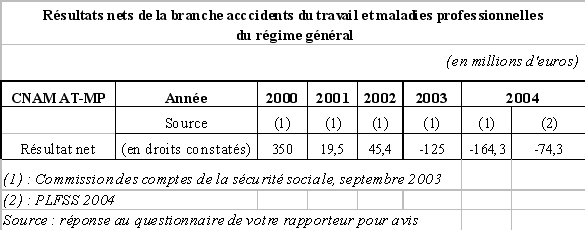
Pour le résultat prévisionnel de l'année 2004 deux montants sont indiqués :
- celui présenté lors de la commission des comptes de la sécurité sociale (CCSS) de septembre 2003 à - 164,3 millions d'euros ;
- celui figurant dans le PLFSS 2004 à - 74,3 millions d'euros.
Le résultat net de la CNAM AT-MP du PLFSS 2004 prend en effet en compte, par rapport à celui présenté lors de la CCSS, la seule mesure nouvelle du PLFSS pour la branche AT-MP : le remboursement par la CADES de la deuxième moitié de la créance sur le FOREC 2000 (correspondant aux exonérations de cotisations non compensées par le FOREC en 2000 ) pour un montant de 90 millions d'euros .
1. Un déficit de 45,4 millions d'euros en 2002
La CNAM AT-MP, qui connaissait un excédent de 19,5 millions d'euros en 2001, a enregistré en 2002 un déficit de 45,4 millions d'euros. Ce déficit est la conséquence de la hausse de 1,8 % des charges (8,62 milliards d'euros), alors que les produits (8,57 milliards d'euros) n'ont progressé que de 1 %.
2. Une tendance confirmée en 2003 et 2004
Le déficit de la branche se confirme pour 2003 et 2004, ainsi que l'a montré le tableau précédent. Seul le remboursement par la CADES de la deuxième moitié de la créance sur le FOREC 2000 permet d'enrayer la progression du déficit en 2004.
Du côté des recettes , en 2003 et 2004, hors les produits exceptionnels représentés par les reprises (à moitié sur 2003 et à moitié sur 2004) de la provision faite en 2001 de la créance sur le FOREC 2000, les cotisations patronales globales progresseraient de 2,9 % sur 2003 et de 3,2 % sur 2004. Le taux de cotisation des employeurs à la branche est maintenu en 2003 et 2004 à son niveau de 2002 (2,185 %). En tenant compte de la reprise de la provision FOREC, les cotisations patronales globales devraient progresser de 4,0 % en 2003 et de 3,1 % en 2004.
Les remboursements d'exonérations de cotisations par l'Etat et le FOREC (qui disparaît en 2004, l'Etat assurant le remboursement des exonérations) seraient stables en 2003 (+ 0,1 %), mais repartiraient à la hausse en 2004 (+ 6,4 %).
Au total, les recettes totales de la CNAM AT-MP croîtraient de 3,7 % en 2003 et de 3,1 % en 2004.
Du côté des dépenses , en 2003 et 2004, les prestations sociales, toujours tirées par les prestations de soins du champ de l'ONDAM, progresseraient de 3,9 % sur 2003 (à 6,46 milliards d'euros) et de 3,7 % sur 2004 (à 6,7 milliards d'euros).
Les charges de transferts techniques vers les autres régimes et fonds augmenteraient de 12,6 % en 2003 (à 1,6 milliard d'euros), mais diminueraient de 3,1 % en 2004 (à 1,55 milliard d'euros).
Les compensations AT-MP et prises en charges de prestations (vers les Mines, les salariés agricoles, ...) baisseraient de 1,7 % en 2003 et de 1,8 % en 2004.
Le reversement à la branche maladie avait augmenté en 2003 de 10,1 %, pour s'établir à 330 millions d'euros. Il est maintenu au même montant en 2004.
La sous-déclaration des accidents du travail
L'article 48 du présent projet de loi de financement fixe à 330 millions d'euros pour 2004 le montant du versement de la branche AT-MP à la branche maladie du régime général, afin de compenser auprès de cette dernière les conséquences financières de la sous-déclaration des accidents du travail et maladies professionnelles.
Ce phénomène a été exposé par de nombreux rapports, le dernier en date étant celui de la commission présidée par Mme Levy-Rosenwald, conseiller-maître à la Cour des comptes. Ses conclusions insistent sur l'ampleur des incertitudes entachant la détermination des montants de cette sous-évaluation pour la branche maladie, mais permettent de penser que son impact financier est supérieur à 300 millions d'euros.
Les causes de cette sous-déclaration sont multiples : méconnaissance de l'origine professionnelle des pathologies par le corps médical, sous-déclaration à la branche AT-MP par les victimes elles-mêmes, méconnaissance du caractère professionnel des maladies par les caisses, mauvaise imputation des dépenses hospitalières à la branche AT-MP par les établissements.
Les travaux de la commission évaluant le coût réel pour la branche maladie de la sous-déclaration des accidents du travail étant triennaux, aucun élément nouveau n'a justifié de réviser le montant de ce versement, qui est donc identique à celui prévu par l'article 55 de la loi de financement de la sécurité sociale pour 2003
Les dotations aux fonds liés à l'amiante (FCAATA et FIVA 20 ( * ) ) augmentent de 33,3 % en 2003 (450 millions d'euros pour le FCAATA et 190 millions d'euros pour le FIVA).
Les charges totales de la CNAM AT-MP croîtraient de 4,6 % en 2003 (à 8,7 milliards d'euros) et de 2,4 % en 2004 (à 8,9 milliards d'euros).
L'objectif de dépenses de la branche de la branche
accidents du travail et maladies professionnelles
L' article 49 du présent projet de loi de financement de la sécurité sociale fixe à 9,7 milliards d'euros pour 2004 (+ 2 % par rapport à l'objectif 2003 révisé) l'objectif de dépenses de la branche AT-MP de l'ensemble des régimes obligatoires de base comptant plus de 20.000 cotisants actifs ou retraités titulaires de droits propres, soit 2,8 % des agrégats de dépenses du PLFSS. L'objectif de dépenses révisé pour 2003 s'élève à 9,5 milliards d'euros. Il avait été fixé à 9,4 milliards d'euros en loi de financement initiale.
B. L'INDEMNISATION DES VICTIMES DE L'AMIANTE
Le coût du drame de l'amiante monte progressivement en puissance, maintenant que les principaux éléments du cadre législatif sont fixés.
La branche accidents du travail et maladies professionnelles du régime général est le principal contributeur des deux fonds créés pour assurer l'indemnisation des victimes de l'amiante : le fonds de cessation anticipée d'activité des travailleurs de l'amiante (FCAATA) et le fonds d'indemnisation des victimes de l'amiante (FIVA).
Les contributions de la branche AT-MP pèsent de plus en plus sur les comptes de la branche. La CNAM AT-MP contribuerait ainsi pour 2,5 milliards d'euros au financement des fonds sur la période 2000-2004, soit une contribution moyenne de près de 500 millions d'euros par an.
Le tableau suivant retrace les dotations versées par la CNAM AT-MP aux fonds liés à l'amiante.
Les dotations de la CNAM AT-MP aux fonds liés à l'amiante
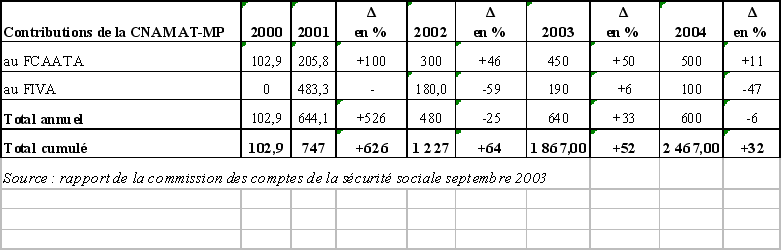
1. Le fonds de cessation anticipée d'activité des travailleurs de l'amiante (FCAATA)
L'article 41 de la loi de financement de la sécurité sociale pour 1999 a créé une allocation de cessation anticipée d'activité, c'est-à-dire une préretraite, destinée aux travailleurs de l'amiante âgés de plus de 50 ans, et a également institué le fonds de cessation anticipée d'activité des travailleurs de l'amiante (FCAATA) qui finance cette allocation.
Le dispositif était initialement ouvert aux personnes atteintes d'une maladie professionnelle liée à l'amiante et aux personnes ayant travaillé dans un établissement de fabrication de matériaux contenant de l'amiante.
L'article 36 de la loi de financement de la sécurité sociale pour 2000 a élargi le dispositif aux personnes ayant travaillé dans un établissement de flocage et de calorifugeage à l'amiante, de même qu'il a été étendu aux personnes qui avaient exercé un métier dans un établissement de construction ou de réparation navale ou avaient été « ouvriers dockers professionnels ».
Un arrêté du 3 décembre 2001 a étendu le dispositif aux personnes atteintes de plaques pleurales. L'article 54 de la loi de financement de la sécurité sociale pour 2003 a également étendu le dispositif aux salariés agricoles reconnus atteints d'une maladie professionnelle liée à l'amiante. Depuis le 1 er janvier 2003, quatre arrêtés complétant et modifiant les listes d'établissements ouvrant droit au bénéfice de l'allocation ont été pris. Le dispositif couvrant les secteurs d'activité où l'amiante a été le plus largement utilisé, il n'est pas envisagé de nouvelle extension de son périmètre.
Le nombre d'allocataires présents dans le dispositif, inférieur à 4.000 personnes fin 2000, s'élevait à 13.519 personnes fin juin 2002. Fin juin 2003, 21.936 personnes percevaient ou avaient perçu cette allocation.
a) Les charges du FCAATA
En raison de l'augmentation du nombre de bénéficiaires, le montant de l'allocation - versé mensuellement par les caisses régionales d'assurance maladie (CRAM) et financé par le fonds - ne cesse d'augmenter. En outre, le fonds prend à sa charge les cotisations d'assurance volontaire vieillesse et les cotisations de retraite complémentaire des bénéficiaires de l'allocation. Enfin, le fonds rembourse les frais de gestion avancés par les différents acteurs du dispositif : CNAMTS et CRAM, qui verse l'allocation, et la Caisse des dépôts et consignations, qui verse aux organismes concernés les prises en charge de cotisations.
Ainsi, en 2003, les charges totales du FCAATA ont doublé par rapport à 2002 (166,4 millions d'euros) pour s'établir à 324,5 millions d'euros.
b) Les produits du FCAATA
Initialement, l'article 41 de la loi de financement de la sécurité sociale pour 1999 avait instauré, pour financer les charges du fonds, une contribution de l'Etat et une contribution de la branche AT-MP du régime général.
L'article 36 de la loi de financement de la sécurité sociale pour 2000 a substitué à la contribution de l'Etat (30,5 millions d'euros) une rétrocession, pour un montant équivalent, d'une fraction du produit du droit de consommation sur les tabacs (article 5 de la loi de finances pour 2000). Enfin, l'article 16 de la loi de financement de la sécurité sociale pour 2001 a substitué à la rétrocession précédente une rétrocession d'une fraction égale à 0,39 % du produit du droit de consommation sur les tabacs. Cette fraction a été ramenée à 0,35 % de ce produit par la loi de financement de la sécurité sociale pour 2003 et serait ramenée à 0,32 % par la loi de finances pour 2004.
L'Etat ayant finalement financé seul le fonds l'année de son démarrage en 1999, à hauteur d'une avance de 15,2 millions d'euros, qui s'était révélée largement suffisante pour couvrir les premières charges, le résultat du fonds en 1999, soit 6,6 millions d'euros, a été repris par l'Etat.
La contribution de la branche AT-MP du régime général n'a alors été effective qu'à partir de 2000 : elle a été fixée par arrêté en 2000 et 2001, et est inscrite en loi de financement de la sécurité sociale depuis 2002.
En 2001, les rentrées de droit de consommation sur les tabacs de 31,5 millions d'euros, et la contribution de la branche AT-MP fixée à 205,8 millions d'euros (après 102,9 millions d'euros en 2000) permettaient au fonds de dégager un résultat net largement excédentaire de 71,6 millions d'euros, équivalent au résultat net acquis en 2000 (79,4 millions d'euros).
En 2002, une contribution de la branche AT-MP 21 ( * ) a permis au fonds d'assurer un résultat net excédentaire de 10,4 millions d'euros.
La contribution de la branche AT-MP pour 2003 avait été fixée à 450 millions d'euros. L'article 46 du présent projet de loi de financement fixe le montant de la contribution de la branche AT-MP pour 2004 à 500 millions d'euros. L'exposé des motifs indique que ce montant a été fixé « compte tenu d'une anticipation de croissance des dépenses et d'un produit correspondant à 0,25 % des droits de consommation sur le tabac ». Or le projet de loi de finances pour 2004 prévoit que 0,32 % des droits de consommation sur le tabac sont affectés au FCAATA. Il a été indiqué à votre rapporteur pour avis que le montant de 500 millions d'euros correspondait bien à une anticipation de produits de 0,32 % des droits de consommation sur le tabac, et non de 0,25 % comme indiqué dans l'exposé des motifs.
Le FCAATA recevrait donc 500 millions d'euros au titre de la dotation de la branche AT-MP, environ 30 millions d'euros au titre des droits de consommation sur le tabac et détient encore 140 millions d'euros au titre des dotations antérieures.
2. Le fonds d'indemnisation des victimes de l'amiante (FIVA)
Le fonds d'indemnisation des victimes de l'amiante (FIVA) a été institué par l'article 53 de la loi de financement de la sécurité sociale pour 2001 afin de procéder à la réparation intégrale des préjudices subis par les personnes ayant obtenu la reconnaissance d'une maladie professionnelle occasionnée par l'amiante ou par les personnes ayant été directement exposées à l'amiante.
S'agissant des perspectives de financement, il est rappelé que le FIVA a été doté comme suit, tant au titre des lois de finances qu'au titre des lois de financement de la sécurité sociale de 2001 à 2003 :
Dotations du FIVA de 2001 à 2003
( en millions d'euros )
|
Dotations du FIVA |
État |
Branche AT/MP |
Total des ressources |
|
2001 |
|
438 |
438 |
|
2002 |
38 |
180 |
218 |
|
2003 |
40 |
190 |
230 |
|
Total au 31/12/2003 |
78 |
808 |
886 |
Le FIVA, qui n'a été installé qu'en avril 2002, est en mesure de recevoir les dossiers des victimes depuis le 1 er juillet 2002, date de mise à disposition des formulaires de renseignements nécessaires à l'instruction des demandes.
Dans l'attente de l'adoption du barème indicatif par le Conseil d'administration du FIVA au début de l'année 2003, le FIVA a répondu aux demandes d'indemnisation déposées par les victimes des maladies de l'amiante par le versement de provisions. L'adoption du barème indicatif a permis, compte tenu du délai d'instruction des demandes, que les premières offres définitives soient proposées dès le mois de mars et versées dès le mois d'avril 2003.
Au 6 août 2003, le montant total des sommes versées par le FIVA s'élève à 59 millions d'euros dont 42 millions au titre des provisions et 17 millions au titre des offres, déduction faite des provisions déjà versées. Cette somme correspond aux offres acceptées par les victimes et payées par le FIVA; elle n'équivaut pas au montant total des offres proposées. En effet, le délai de deux mois accordé au demandeur pour accepter ou refuser l'offre du FIVA décale d'autant le versement potentiel.
Depuis que le FIVA est en capacité de proposer des offres définitives, le rythme des dépenses s'accélère. Ainsi, sur les 17 millions d'euros versés au 6 août 2003, 2,06 millions d'euros ont été versés au mois d'avril, 2,9 millions d'euros au mois de mai, 4,9 millions d'euros au mois de juin et 6,25 millions d'euros au mois de juillet. Cette croissance devrait se confirmer durant le deuxième semestre 2003.
Pour 2004 , il est proposé, par l' article 47 du présent projet de loi de financement, de fixer la dotation de la branche accidents du travail et maladies professionnelles à 100 millions d'euros , ce qui, compte tenu des dotations déjà votées et de besoins du fonds, permet de lisser les dotations de la branche AT-MP.
Vers une réparation intégrale du risque ?
A la suite du rapport de M. Roland Masse, M. Michel Yahiel avait été chargé de conduire une réflexion sur les conditions de mise en place d'une réparation intégrale des risques professionnels. Il a remis son rapport à Mme Elisabeth Guigou, alors ministre de l'emploi et de la solidarité, en avril 2002.
En effet, compte tenu notamment du développement de systèmes de réparation de « droit commun » et de l'évolution de la jurisprudence, la législation des accidents du travail et des maladies professionnelles, qui repose sur le « compromis » d'avril 1898, mérite un réexamen approfondi.
L'évolution vers la réparation dite « intégrale » est ainsi une possibilité mise en avant par les associations de victimes. Toutefois, comme l'a souligné le rapport de M. Michel Yahiel, « la pauvreté des informations disponibles pour éclairer d'éventuelles décisions » et l'absence d'éléments d'analyse sérieux sur les incidences économiques des choix possibles « d'un point de vue général, mais aussi au regard des gains et pertes à anticiper pour les victimes » montrent « l'extrême incertitude entourant les conditions de réalisation et les conséquences de la réparation intégrale, à commencer par son coût ».
Il apparaît ainsi impossible de s'avancer dans la voie de la réparation intégrale, avant même d'en avoir mesuré les conséquences, notamment financières.
Dans son rapport, M. Michel Yahiel préconisait une méthodologie pour concevoir la réforme. Il proposait notamment :
- de confier à la CNAMTS une série d'études et de simulations économiques portant sur un certain nombre de situations concrètes afin de mesurer les enjeux financiers du passage à la réparation intégrale, ainsi que les écarts d'indemnisation moyens entre la branche AT-MP et le régime de droit commun ;
- d'examiner, sous l'égide du Haut comité médical de la sécurité sociale, les conditions dans lesquelles le barème habituellement utilisé dans le régime d'indemnisation de droit commun pourrait être appliqué, en matière de préjudice physiologique, aux accidents du travail et maladies professionnelles.
M. Yahiel proposait également de mettre en place un comité de pilotage associant la direction de la sécurité sociale, la direction des relations du travail et la CNAMTS, qui sera chargé d'approfondir l'expertise sur la réparation intégrale dans ses aspects juridiques, financiers et organisationnels.
Un comité de pilotage associant la direction de la sécurité sociale, la direction des relations du travail et la caisse nationale d'assurance maladie des travailleurs salariés a donc été mis en place. Il est chargé d'approfondir l'expertise sur la réparation intégrale dans ses aspects juridiques, financiers et organisationnels.
Ce comité de pilotage qui a été conduit par M.Yahiel, puis par M. Laroque, inspecteur général des affaires sociales, vient de terminer une série de travaux relatifs :
- aux études et simulations de la CNAMTS à partir d'une double évaluation des préjudices dans le cadre de la législation sur les accidents du travail et maladies professionnelles (AT/MP) et dans le droit commun ;
- aux études du Haut comité médical de la sécurité sociale portant sur la comparaison des barèmes applicables en AT/MP et en droit commun et les possibilités d'adaptation de ce dernier aux AT/MP ;
- à l'étude des évolutions jurisprudentielles récentes en matière de réparation des accidents du travail et maladies professionnelles.
Les travaux ont été complétés d'une analyse de la situation dans divers pays européens. Des études complémentaires doivent être menées notamment sur le préjudice professionnel et le reclassement professionnel et leurs conséquences financières, ainsi que sur les maladies professionnelles. Par ailleurs, l'impact social et financier, pour les différentes catégories de bénéficiaires, d'un passage à la réparation intégrale doit encore être précisé et affiné.
Ces travaux, qui ont fait l'objet d'une note d'étape remise au ministre des affaires sociales, du travail et de la solidarité au mois de juillet, doivent permettre d'arrêter des orientations pour la suite des travaux techniques. Par ailleurs, une consultation des partenaires sociaux et des associations les plus concernées sur ces premiers éléments est envisagée afin d'établir avant la fin de cette année un rapport définitif sur la faisabilité et les enjeux de la réforme.
Source : réponse au questionnaire de votre rapporteur pour avis
II. LA BRANCHE FAMILLE
A. LA RÉSORPTION PROGRESSIVE DE L'EXCÉDENT DE LA BRANCHE FAMILLE
Depuis 1999, les comptes de la branche famille du régime général présentés par la commission des comptes de la sécurité sociale sont en excédent. Toutefois, cet excédent s'est réduit depuis 2001 pour s'annuler en 2004 d'après les prévisions de la commission des comptes.
Résultats de la branche famille du régime général
(en milliards d'euros)
|
|
2000 |
2001 |
20002 |
2003 (p) |
2004 (p) |
|
Famille |
1,4 |
1,7 |
1,0 |
0,3 |
0,0 |
|
Régime général |
0,7 |
1,2 |
- 3,5 |
- 8,9 |
- 13,6 |
Source : commission des comptes de la sécurité sociale (septembre 2003)
D'après la commission des comptes de la sécurité sociale dans son rapport de septembre 2003, la disparition de l'excédent de la branche famille ne devrait cependant constituer qu'une situation temporaire liée à la dégradation de la conjoncture économique.
1. La réduction de l'excédent de la CNAF en 2002
En 2002, le résultat net de la branche famille, évalué à 1 milliard d'euros, se dégrade de 700 millions d'euros par rapport à 2001, du fait du ralentissement des recettes. Les cotisations ont subi, comme pour les autres branches du régime général, les effets de la dégradation de l'économie : elles ne progressent que de 2,2 %, contre 6,7 % lors de l'exercice précédent.
S'agissant des charges de la branche famille, les prestations légales évoluent peu en volume et la CNAF supporte une charge de 902 millions d'euros au profit du FSV au titre des majorations de pensions de retraite pour enfants à charge.
2. Une nouvelle dégradation de l'excédent en 2003
En 2003, le résultat de la branche famille devrait s'établir à 291 millions d'euros. La dégradation par rapport à l'exercice 2002 s'explique en quasi totalité par une nouvelle hausse de la part prise en charge par la CNAF des majorations de pensions de retraite au titre des enfants à charge. Cette part s'établit à 60 % et coût à la branche famille 1,9 milliard d'euros en 2003.
Par ailleurs, les cotisations, impôts et taxes affectés, même s'ils progressent plus rapidement qu'en 2002, ne retrouvent pas leur rythme de l'exercice 2001, alors que celui des prestations sociales évolue peu.
3. La disparition de l'excédent de la CNAF en 2004
Le solde de la branche famille serait nul en 2004. Les dépenses de prestations évoluant plus rapidement que les cotisations, la branche famille du régime général serait juste à l'équilibre sur cet exercice, d'après les prévisions de la commission des comptes de la sécurité sociale datant de septembre 2003.
Les mesures nouvelles annoncées par M. Christian Jacob, ministre délégué à la famille, lors de la Conférence de la famille du 29 avril 2003 visent l'accueil des jeunes enfants, l'offre de garde et les services aux familles et comprennent notamment :
- la création de la prestation d'accueil de jeune enfant (PAJE), dont le coût pour la branche famille est évalué à 140 millions d'euros en 2004;
- la revalorisation du statut des aides maternelles, qui devrait représenter une dépense nouvelle à la charge de la branche famille de 10 millions d'euros en 2004, de 40 millions d'euros en 2005 et d'environ 50 millions d'euros par an par la suite ;
- le plan d'aide à la création de 20.000 nouvelles places de crèches, qui devrait représenter une charge de 200 millions d'euros pour la branche famille, dont 50 millions d'euros en 2004 ;
- les aides à l'investissement destinées à développer l'offre de garde, par le biais d'un crédit d'impôt accordé aux entreprises ;
- la création de « points info famille » et d'un portail internet visant à développer les services aux familles.
Coût estimé des mesures nouvelles mises en place entre 2000 et 2003
(en millions d'euros)
|
|
2000 |
2001 |
2002 |
2003 |
2004 |
|
Allocations familiales Complément familial Allocation de présence parentale Allocation parentale d'éducation AFEAMA Allocation de logement Allocation d'éducation spéciale |
- 49 46 67 |
46 6 - 17 76 160 |
12 91 297 38 |
11 18 61 |
60 24 |
|
Total des mesures sur prestations légales |
64 |
271 |
438 |
90 |
84 |
|
FNAS Congé de paternité |
38 |
150 |
221 107 |
|
|
Source : direction de la sécurité sociale
4. L'objectif de dépenses de la branche famille fixé par le présent projet de loi de financement
L'article 52 du présent projet de loi de financement de la sécurité sociale fixe l'objectif de dépenses de la branche famille de l'ensemble des régimes obligatoires de base de plus de 20.000 cotisants à 45,5 milliards d'euros, soit 13,2 % du total des dépenses entrant dans le champ du présent projet de loi de financement .
Cet objectif de dépenses progresse de 3,4 % par rapport à l'objectif 2003 révisé, qui s'établit à 44 milliards d'euros d'après les dispositions de l'article 54 du présent projet de loi de financement.
Il convient de rappeler que l'objectif de dépenses de la branche famille s'établissait à 43,62 milliards d'euros en loi de financement de la sécurité sociale pour 2003. Cet objectif a donc été révisé à la hausse de 0,9 %.
B. LES MESURES NOUVELLES CONTENUES DANS LE PRÉSENT PROJET DE LOI DE FINANCEMENT
1. Une mesure attendue : la création de la prestation d'accueil du jeune enfant
a) La PAJE se substitue à cinq prestations existantes
L'article 50 du présent projet de loi instaure une prestation d'accueil du jeune enfant (PAJE). Cette nouvelle prestation est l'une des dix mesures annoncées par le gouvernement lors de la conférence de la famille du 29 avril 2003.
La PAJE remplacera cinq prestations existantes, dont le coût actuel s'établit à 7,535 milliards d'euros par an :
- l'allocation pour jeune enfant (APJE) courte et l'APJE longue, le coût actuel de ces deux dispositifs s'élevant à 2,4 milliards d'euros,
- l'allocation parentale d'éducation (APE), le coût actuel de cette allocation étant de 3 milliards d'euros,
- l'aide à la famille pour l'emploi d'une assistante maternelle agréée (AFEAMA), le coût actuel de cette mesure se montant à 2 milliards d'euros,
- l'allocation de garde d'enfant à domicile (AGED), son coût actuel représentant 135 millions d'euros.
La PAJE comprend une prime à la naissance ou à l'adoption et une allocation de base, versées sous condition de ressources et un complément, qui peut être un complément de libre choix du mode de garde ou de libre choix d'activité, en fonction du choix de vie des parents. Elle sera mise en place à partir du 1 er janvier 2004 mais appliquée uniquement aux naissances nouvelles à compter de cette date . Les familles qui bénéficient des anciennes prestations continuent à les percevoir jusqu'à leur terme. Toutefois si une nouvelle naissance intervient à compter du 1 er janvier 2004, la PAJE sera versée pour l'ensemble des enfants. A partir du 1 er janvier 2007, l'ensemble des familles percevra la prestation d'accueil du jeune enfant La PAJE sera versée dans les DOM dans les mêmes conditions qu'en métropole.
b) Un dispositif qui laisse le choix du mode de garde
La prime à la naissance ou à l'adoption devrait, selon l'exposé des motifs du présent projet de loi, être fixée à 800 euros. Elle serait versée lors du 7 ème mois de la grossesse ou lors de l'arrivée au foyer d'un enfant adopté ou accueilli en vue d'adoption, pour permettre de faire face aux dépenses liées à l'arrivée de l'enfant. Le plafond de ressources serait identique à celui fixé pour l'allocation de base, l'objectif étant qu'elle puisse bénéficier à 90 % des familles.
L'allocation de base, dont le montant mensuel devrait atteindre, selon l'exposé des motifs, 160 euros, sera versée à compter du premier du mois de la naissance de l'enfant jusqu'à un âge limite qui devrait être fixé, par décret à trois ans. Elle vise à compenser le coût lié à l'entretien de l'enfant. Elle sera versée par famille mais, en cas de naissances multiples, sera versée pour chaque enfant.
Les familles adoptantes auront également droit à l'allocation de base. Elle leur sera versée, quel que soit l'âge de l'enfant, pendant la même durée que pour les enfants naturels (soit en pratique 36 mensualités) assurant ainsi l'égalité des droits et améliorant de façon importante les droits des familles adoptantes.
La prime comme l'allocation de base seront versées sous conditions de ressources. L'exposé des motifs indique que le plafond de ressources sera augmenté de façon à ce que 90 % des familles en bénéficient (soit 1,9 million de familles sur 2,1 millions). La PAJE devrait ainsi toucher un nombre jamais atteint de familles, puisque 200.000 familles supplémentaires devraient toucher 160 euros par mois pendant trois ans .
Le complément dépendra du choix de vie des parents, selon qu'ils souhaitent ou non continuer à travailler.
Le complément de libre choix d'activité, dont le montant devrait être, d'après l'exposé des motifs, fixé à 340 euros par mois, sera attribué lorsque l'un des parents cesse ou réduit son activité pour s'occuper d'un enfant de moins de trois ans. Il serait versé à taux plein à la personne qui choisit de ne plus exercer d'activité professionnelle pour s'occuper d'un enfant. Il sera en revanche attribué à taux partiel à la personne qui exerce une activité ou poursuit une activité rémunérée, à temps partiel, le montant étant alors fonction de la quotité de l'activité exercée ou de la formation suivie. L'exposé des motifs précise que le montant de l'allocation à taux partiel sera augmenté de 15 % par rapport à l'actuelle allocation parentale d'éducation. Le montant du complément de libre choix d'activité serait en outre majoré pour les personnes n'ouvrant pas droit à l'allocation de base.
Pour bénéficier du complément de libre choix d'activité, le parent devra avoir exercé une activité professionnelle suffisante pour ouvrir des droits à pension de retraite dans les régimes de base, l'activité devant avoir été exercée pendant une durée minimale au cours d'une période précédant la naissance. L'exposé des motifs précise ces conditions : la durée minimale s'élèverait à 2 ans dans les 2 ans qui précédent la naissance d'un enfant de rang 1 ou dans les 4 ans s'il s'agit d'un deuxième enfant ou dans les 5 ans pour les enfants de rang trois ou plus.
Le complément de libre choix du mode de garde s'adresse aux parents qui choisissent de continuer à exercer une activité professionnelle en leur finançant un mode de garde pour les jeunes enfants de la naissance à un âge qui devrait être fixé à six ans. Ce complément consiste en la prise en charge de tout ou partie des cotisations sociales afférentes à l'emploi d'une assistante maternelle ou d'une garde à domicile. Il comprend également la prise en charge d'une partie du salaire net de ces personnes, dans la limite d'un plafond variable selon les revenus de la famille.
L'exposé des motifs précise que les montants d'aide seront fortement revalorisés par rapport à l'actuelle AFEAMA,notamment pour les familles les plus modestes, de façon à donner effectivement à ces familles un vrai libre choix du mode de garde. Le complément de libre choix du mode de garde est également versé pour les enfants âgés de plus de trois et de moins de six ans, à un montant réduit.
La prestation d'accueil du jeune enfant sera aussi l'occasion de simplifier et de moderniser les relations des familles avec leur caisse d'allocations familiales. En effet, les circuits de gestion du complément de libre choix d'activité seront simplifiés par rapport à ceux existant actuellement pour l'AGED et l'AFEAMA. Après que la CAF aura vérifié les droits à l'allocation, la déclaration des rémunérations versées se fera auprès d'un centre de recouvrement au moyen d'un volet social, sur le modèle du dispositif existant pour le chèque emploi service : ce serait le chéquier PAJE. Les formalités imposées aux familles devraient être allégées et les risques de rupture des droits, supprimés.
En cas de décès d'un enfant, le complément de libre choix d'activité et l'allocation de base versés au titre de cet enfant sont maintenus pendant une période fixée par décret.
c) Un coût élevé
Le coût supplémentaire induit par la mise en place de la PAJE est estimé à 850 millions d'euros environ par an en 2007 (dont 450 millions d'euros pour l'allocation de base).
Le coût total des mesures en faveur des jeunes enfants devrait donc représenter 8,4 milliards d'euros par an en 2007.
Les dépenses liées à la PAJE sont évaluées à 140 millions d'euros en 2004.
L'article 52 bis nouveau prévoit que le gouvernement transmet au Parlement, avant le 1 er septembre 2004, un rapport d'évaluation de l'application la présente loi de financement de la sécurité sociale concernant la mise en oeuvre de la PAJE.
Votre rapporteur pour avis salue l'effort réalisé en faveur des familles, dont la PAJE constitue l'exemple le plus significatif parmi les mesures annoncées lors de la conférence de la famille du 29 avril 2003.
2. Le transfert à la branche famille de la prise en charge des dépenses liées à la majoration de pensions pour enfants
a) Un transfert mis en place par la loi de financement de la sécurité sociale pour 2001
L'article 25 de la loi de financement de la sécurité sociale pour 2001 a instauré une prise en charge progressive par la CNAF des dépenses assumées par le fonds de solidarité vieillesse (FSV) au titre des majorations de pensions servies aux parents de trois enfants et plus, et a ainsi modifié les dispositions de l'article L. 223-1 du code de la sécurité sociale définissant le rôle de la CNAF. L'échéancier alors fixé par la LFSS pour 2001 était le suivant : 30 % en 2002, 45 % en 2003, 60 % en 2004, 75 % en 2005, 90 % en 2006 et 100 % en 2007. Cet avantage non contributif normalement pris en charge par le FSV représente 2,9 milliards d'euros.
En 2001, la CNAF a versé au FSV un montant correspondant à 15 % des dépenses relatives aux majorations de pensions pour enfants, soit 437,4 millions d'euros d'après le rapport de la commission des comptes de la sécurité sociale de septembre 2002.
La loi de financement de la sécurité sociale pour 2002 a fixé ce taux de prise en charge des dépenses liées aux majorations de pensions pour enfants à 30 %. Ainsi, en 2002, la CNAF aura versé 958 millions d'euros au FSV à ce titre, entraînant des charges supplémentaires de l'ordre de 450 millions d'euros pour la branche famille à ce titre.
L'article 59 de la loi de financement de la sécurité sociale a fixé la part prise en charge par la CNAF des dépenses relatives aux majorations de pension pour enfants relevant normalement du FSV à une fraction égale à 60 % pour l'année 2003, soit le double du taux de prise en charge fixé pour l'année 2002.
L'accélération de cette prise en charge a entraîné des dépenses supplémentaires de l'ordre de 536 millions d'euros pour la CNAF en 2003, soit un transfert total, pour la branche famille, de près de 1,9 milliard d'euros au titre des majorations de pensions pour enfants en 2003.
b) Un transfert poursuivi par le présent projet de loi de financement
L'article 51 du présent projet de loi de financement de la sécurité sociale dispose que la part prise en charge par la CNAF des dépenses relatives aux majorations de pension pour enfants relevant normalement du FSV est égale à une fraction fixée à 60 % pour l'année 2004, soit un taux de prise en charge identique à celui fixé pour l'année 2003, soit un transfert de 1,95 milliard d'euros au total, selon les prévisions de la commission des comptes de la sécurité sociale de septembre 2003.
Dans son rapport sur la sécurité sociale de septembre 2002, la Cour des comptes estimait que « cette prise en charge diminue sensiblement les marges financières qui pourraient être affectées à l'amélioration des prestations de familles ayant des enfants à charge ».
Votre rapporteur pour avis estime que les prélèvements ainsi effectués aux dépens de la branche famille ont pour effet de neutraliser les excédents de la branche et souhaiterait que ces excédents pussent être utilisés en faveur des familles et non pour assumer la mission du FSV qui est, précisément, de prendre en charge les dispositions de solidarité nationale applicables aux régimes obligatoires de retraite.
Toutefois, il note que le taux de prise en charge fixé par le présent projet de loi de financement n'augmente pas par rapport à celui de l'année dernière, ce qui permet de respecter le rythme de progressivité fixé pour ce transfert de charges.
III. LA BRANCHE VIEILLESSE
A. LES COMPTES DE LA BRANCHE VIEILLESSE : UNE ÉVOLUTION À REPLACER DANS LE PROLONGEMENT DE LA LOI DU 21 AOÛT 2003 PORTANT RÉFORME DES RETRAITES
Les dépenses de la branche vieillesse qui entrent dans le champ de la loi de financement correspondent à l'ensemble des régimes de retraites comptant plus de 20.000 cotisants actifs ou retraités titulaires de droits propres, à l'exception des régimes complémentaires obligatoires.
1. Les objectifs de dépenses de la branche
Pour 2003 , l'objectif de dépenses révisé de la branche vieillesse et veuvage de l'ensemble des régimes obligatoires de base comptant plus de 20.000 cotisants actifs ou retraités titulaires de droits propres s'établit à 140,7 milliards d'euros, contre 140,35 milliards d'euros prévus par la loi de financement de la sécurité sociale pour 2003.
Pour 2004 , l'objectif de dépenses est fixé à 146,6 milliards d'euros (42,4 % du total des dépenses du régime général), soit une hausse de 4,19 % par rapport à l'objectif révisé pour 2003.
L'évolution démographique entraîne inéluctablement un accroissement des charges de la branche vieillesse. D'après les informations statistiques existantes, rassemblées notamment dans le rapport du Conseil d'orientation des retraites (COR) de 2001 22 ( * ) , si les tendances démographiques de la période récente se maintiennent, la population de la France métropolitaine devrait augmenter jusqu'en 2040 pour atteindre, à cette date, un maximum de 64,5 millions d'habitants. Selon cette projection, en 2040, 21,6 millions d'habitants, soit environ une personne sur trois auraient plus de 60 ans, alors qu'en 2000, 12,1 millions d'habitants avaient plus de 60 ans, soit une personne sur cinq . Ainsi, la modification de la répartition par âges de la population conduirait sur la période 2000-2040 à une augmentation très sensible du rapport entre le nombre de personnes de plus de 60 ans et celui des personnes de 20 ans à 60 ans.
Jusqu'en 2005, les salariés atteignant l'âge légal de la retraite font partie des classes d'âge relativement creuses de la seconde guerre mondiale. Le tournant devrait s'effectuer en 2006, avec le départ à la retraite des générations du « baby-boom », soit environ 800.000 personnes par an.
2. Les comptes de la CNAVTS : vers un déficit en 2004
L'ensemble des prestations servies par la caisse nationale d'assurance vieillesse des travailleurs salariés (CNAVTS) s'élève à 62,1 milliards d'euros en 2002 (+4,3 %) et devrait atteindre un montant de 64,4 milliards d'euros (+ 3,7 %) et 66,9 milliards d'euros (+ 3,9 %) en 2004, cette dernière donnée ne prenant pas en compte les possibilités de départ à la retraite anticipée, qui pourrait aggraver les charges de la caisse de 1,4 milliard d'euros.
Le solde de la CNAVTS a été excédentaire à hauteur de 1,66 milliard d'euros en 2002 et le serait à nouveau à hauteur de 1,52 milliard d'euros en 2003. Cette diminution de l'excédent de la CNAVTS résulte d'une progression moins rapide de ses produits nets (+ 4,5 %) que celle de ses charges nettes (+ 4,8 %).
En revanche, l'année 2004 devrait être marquée par un déficit de la branche. En effet, la commission des comptes de la sécurité sociale évalue, dans son rapport de septembre 2003, l'excédent potentiel de la CNAVTS à 570 millions d'euros, hors effets de la réforme des retraites. Cette diminution de l'excédent résulterait avant tout d'un ralentissement des produits par rapport à 2003 (+2,1 %)
Or, ainsi que l'avait souligné votre rapporteur pour avis lors du débat sur le projet de loi portant réforme des retraites, la réforme engagée permet de réaliser des économies à long terme mais se révèle coûteuse à court terme, compte tenu des mesures de justice engagées et en particulier de la possibilité offerte aux personnes ayant commencé à travailler très jeunes de partir à la retraite avant l'âge de 60 ans.
Le coût de cette mesure devrait être de 1,2 milliard d'euros en 2004, ce qui ferait basculer la CNAVTS d'un excédent de 570 millions d'euros à un déficit d'environ 200 millions d'euros, le remboursement de la seconde moitié de la dette du FOREC représentant un apport de 329 millions d'euros.
3. La loi du 21 août 2003 portant réforme des retraites : une avancée majeure pour atténuer le besoin de financement
a) Une réforme fondamentale
La loi n° 2003-775 du 21 août 2003 portant réforme des retraites est sans conteste une réforme historique, ainsi que votre rapporteur pour avis l'avait déjà souligné lors du débat sur ce projet de loi 23 ( * ) .
Cette réforme était absolument nécessaire. Entre 2006 et 2010, c'est d'abord le départ massif à la retraite des générations du « baby boom » qui entraînera une première dégradation du ratio de dépendance démographique, qui mesure le poids des actifs par rapport à celui des retraités dans notre société. Selon les projections disponibles, en 2040 une personne sur trois aurait plus de 60 ans contre une personne sur cinq aujourd'hui, si bien que la part des plus de 60 ans par rapport aux 20-59 ans, c'est-à-dire aux actifs, passera de 39 % en 2000 à 54 % en 2010 et 73 % en 2040.
A partir de 2010, l'allongement de la durée de la vie et notamment celui de l'espérance de vie à 60 ans s'accentue globalement, l'espérance de vie après 60 ans augmentant d'un an et demi tous les dix ans entre aujourd'hui et 2040 pour atteindre 26 ans pour les hommes et 31 ans pour les femmes en 2040. Cet allongement de la durée de vie devrait contribuer à modifier durablement les conditions de l'équilibre financier du régime de retraite par répartition. En effet, si les dépenses de retraite représentaient en 2000 environ 11,6 % du PIB, elles devraient représenter en 2040, d'après les projections existantes, 15,7 à 16 % du PIB, si bien qu'à l'horizon 2040, l'économie française devrait faire face à un besoin de financement supplémentaire de l'ordre de 4 points de PIB, si la réglementation actuellement en vigueur était restée inchangée.
La perspective d'un tel bouleversement méritait donc une réforme d'envergure, et bien plus encore, une réforme historique. L'apport majeur de cette réforme réside notamment dans le début d'harmonisation et de convergence qui est opéré entre le secteur public et le secteur privé. Si le régime général avait entamé sa réforme voilà dix ans, en 1993, les différents régimes de la fonction publique étaient restés jusqu'à présent en marge de ce mouvement. La loi portant réforme des retraites a donc permis de replacer la fonction publique au coeur de notre système de retraite.
S'agissant du régime général et des régimes alignés, les mesures proposées complètent la réforme déjà entamée en 1993. Si aucune action n'avait été menée, le besoin de financement du régime général se serait établi à 15 milliards d'euros en 2020.
Les principales mesures de la réforme concernant le régime général
Concernant le régime général et les régimes alignés, les principales mesures adoptées ont été les suivantes 24 ( * ) :
- l'allongement de la durée d'assurance nécessaire à l'obtention du taux plein avant 65 ans et l'alignement la durée de référence pour la proratisation sur celle nécessaire pour bénéficier du taux plein. A partir de 2008, la durée de référence servant de base à la proratisation sera identique à la durée d'assurance nécessaire pour atteindre le taux plein. Elle évoluera ensuite comme cette dernière, afin de stabiliser le rapport entre temps de travail et temps de retraite ;
- l'assouplissement des barèmes de liquidation, en ramenant la décote actuellement en vigueur de 10 % à 5 % en 2013 et en instituant une nouvelle surcote majorant de 3 % par année de travail supplémentaire la pension des assurés restant en emploi après 60 ans lorsqu'ils remplissent les conditions pour bénéficier du taux plein ;
- la revalorisation des pensions, des minima et des salaires reportés au compte suivra strictement l'inflation, à moins que le Parlement n'accepte d'éventuelles dérogations à ce principe proposées par la conférence réunissant tous les trois ans sur ce sujet les partenaires sociaux et le gouvernement ;
- la possibilité de racheter des années d'études supérieures, dans la limite de 12 trimestres ;
- la possibilité de partir à la retraite avant 60 ans à taux plein, pour les personnes ayant accompli des carrières particulièrement longues. La CNAVTS a évalué à environ 190.000 le nombre maximal de personnes susceptibles de bénéficier de ce régime dérogatoire en 2004 ;
- la hausse du minimum contributif, afin de répondre l'objectif d'un montant minimal de retraite égal 85 % du SMIC net, lors de la liquidation, pour une carrière complète ;
- l'amélioration du régime de la retraite progressive, rendue plus attractive ;
- la refonte des pensions de réversion et de l'allocation veuvage : la future pension de réversion dépendra d'une unique condition de ressources avec versement différentiel en cas de dépassement ;
- une amélioration de la situation des personnes travaillant à temps partiel ;
- des efforts en faveur des familles, notamment de celles ayant des enfants handicapés ;
- des mesures de nature réglementaire en faveur des pluripensionnés, avec la proratisation du salaire annuel moyen et l'exclusion des années n'ayant permis de valider aucun trimestre.
Une hausse des cotisations vieillesse de 0,2 point est par ailleurs d'ores et déjà prévue en 2006.
b) Une étape importante pour diminuer le besoin de financement
Au total, les mesures annoncées devraient permettre de réduire le besoin de financement du régime général, qui passerait de 15 milliards d'euros à 9,8 milliards d'euros à l'horizon 2020.
Si les réformes proposées permettent donc de réduire le besoin de financement du régime général, elles ne permettent pas à elles seules de le combler totalement.
C'est pourquoi le gouvernement a annoncé que le besoin de financement restant serait comblé par une nouvelle hausse des cotisations vieillesse à partir de 2008 et jusqu'en 2020. Celle-ci devrait être compensée à due concurrence par une baisse des cotisations chômage, qui serait rendue possible par la baisse du taux de chômage. Votre rapporteur pour avis ne peut que saluer cette volonté de ne pas alourdir les prélèvements obligatoires.
Des rendez-vous réguliers ont été prévus, en 2008, 2012 et 2016. Ils permettront d'actualiser les prévisions et d'en tirer les conséquences, notamment en terme de financement.
B. LE FSV : VERS UN BÉNÉFICE EN 2004
1. D'importants transferts au cours des dernières années
Le fonds de solidarité vieillesse (FSV) a été institué par la loi du 22 juillet 1993. Cet établissement public de l'Etat à caractère administratif assure le financement d'avantages vieillesse non contributifs relevant de la solidarité nationale servis par les régimes de vieillesse de base de la sécurité sociale : le minimum vieillesse, les majorations de pension pour enfant et conjoint à charge, les cotisations prises en charge au titre de périodes validées gratuitement par les régimes de base (service national, chômage, préretraite...).
Les ressources du FSV
Les produits du FSV sont constitués de :
- une fraction du produit de la CSG ;
- jusqu'en 2001, la taxe sur les contributions des employeurs et des organismes de représentation collective du personnel au bénéfice des salariés pour financer le versement de prestations complémentaires de prévoyance ;
- depuis la loi de financement de la sécurité sociale pour 1999, une fraction de la contribution sociale de solidarité des sociétés (CSSS) ;
- depuis la loi de financement de la sécurité sociale pour 2001, 20 % du produit du prélèvement social de 2 % ;
- depuis le même texte, un transfert de la CNAF ;
- les produits provenant des opérations de placement.
Il convient de rappeler que la loi de financement de la sécurité sociale pour 2001 a supprimé les produits des droits sur les alcools et boissons non alcoolisées versés jusque-là au FSV, au profit d'un versement au FOREC.
Au cours de la précédente législature, le FSV avait servi de « vache à lait » pour financer les promesses électorales du gouvernement de l'époque, en particulier les 35 heures.
Ses recettes ont ainsi subi de très nombreuses modifications de périmètre, tandis que ses charges ont été accrues.
Le tableau ci-dessous retrace le bilan des transferts ayant affecté le FSV entre 2000 et 2003 :
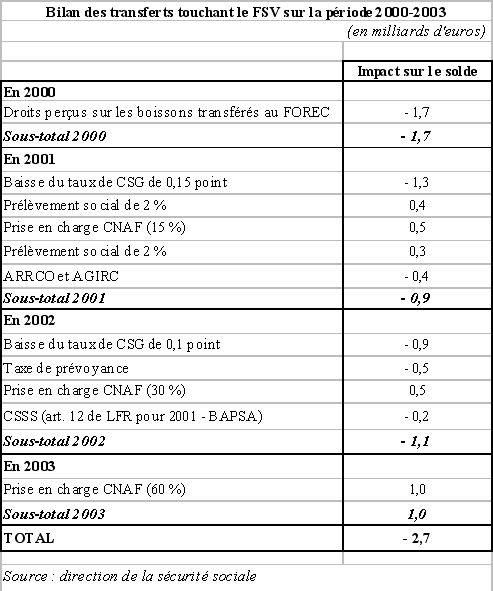
2. Vers une situation bénéficiaire en 2004
Le résultat de ces mises à contribution répétées avait abouti à placer le fonds dans une situation financière préoccupante :
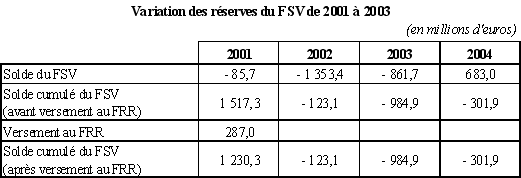
Source : commission des comptes de la sécurité sociale, septembre 2003
À partir de 2001, le solde du FSV devient négatif, de 86 millions d'euros. À législation constante 2000, le fonds aurait été excédentaire de 1,1 milliard d'euros.
En 2002, la situation du FSV est très dégradée : son résultat net atteint un déficit de 1,35 milliard d'euros.
Le déficit du fonds s'est toutefois réduit en 2003 grâce à une forte augmentation des produits (+ 13 %). Cette hausse est essentiellement due à l'augmentation du produit de la C3S et de la prise en charge par la CNAF (de 30 % à 60 %) des dépenses de majoration pour enfants, qui représente un surcroît de recettes de 880 millions d'euros
Le solde cumulé du FSV s'est lui aussi fortement dégradé, à partir de 2002, devenant déficitaire de 123,1 millions d'euros en 2002 et de 984 millions d'euros en 2003.
Le paradoxe de cette situation, c'est que, à force de « siphonner » le FSV, son excédent, dont il convient de rappeler qu'il est doit être versé au fonds de réserve pour les retraites (FRR), est devenu un déficit et que, dès lors, le versement au FRR n'a été possible qu'une seule fois, en 2001, à hauteur de 287 millions d'euros. Le précédent gouvernement avait donc fait le choix de financer les 35 heures plutôt que les retraites !
Votre rapporteur pour avis se félicite donc que le FSV puisse renouer avec des excédents en 2004, même si ce surcroît immédiat de recettes ne permet pas de compenser la perte de recettes structurelles des années passées.
Le solde du FSV devrait être positif à hauteur de 683 millions d'euros en 2004, d'après les chiffres communiqués par la commission de comptes de la sécurité sociale dans son rapport de septembre 2003, tandis que l'on devrait assister à une diminution sensible de son solde cumulé, qui devrait être déficitaire de 301,9 millions d'euros.
Plusieurs facteurs expliquent cette évolution bienvenue :
- l'impact de la loi portant réforme des retraites du fait de la contribution des employeurs sur les préretraites ;
- un produit exceptionnel provenant des fonds consignés sur le compte de compensation au 31décembre 2003, en application de l'article 8 de la loi portant réforme des retraites ;
- un apport supplémentaire de C3S de 580 millions d'euros du fait de l'anticipation du versement 2004 de C3S au FSV : le versement de C3S au titre de l'exercice courant s'effectuera en effet désormais à la fin de l'exercice, alors qu'il était auparavant effectué lors de l'exercice suivant. Cette technique permet certes d'assurer un gain supplémentaire substantiel en 2004, mais ne pourra être reconduite à l'avenir.
L'horizon n'est donc pas complètement dégagé pour le FSV.
La contribution sociale de solidarité à la charge des sociétés (C3S)
Ses principales caractéristiques
La C3S a été instituée par la loi du 3 janvier 1970. D'après les dispositions de l'article L. 651-1 du code de la sécurité sociale, elle est versée par les sociétés commerciales au régime d'assurance maladie-maternité des travailleurs non-salariés des professions non agricoles et aux régimes d'assurance vieillesse des professions artisanales, industrielles et commerciales, et agricoles afin de compenser les pertes de recettes subies par ces régimes du fait du développement de l'exercice sous forme sociétaire des professions artisanales et commerciales. Elle a fait l'objet d'une réforme en 1995 destinée à augmenter son rendement (loi du 4 août 1995 portant loi de finances rectificative pour 1995) : extension du champ de recouvrement, de l'assiette et augmentation du taux. Son taux est fixé par décret à 0,13 % du chiffre d'affaires des sociétés redevables. Elle n'est pas perçue lorsque le chiffre d'affaires est inférieur à 760.000 euros.
La répartition de son produit
En application de l'article L. 651-2-1 du code de la sécurité sociale, le produit de la C3S est réparti, au prorata et dans la limite de leurs déficits comptables, entre trois régimes prioritaires : le régime d'assurance maladie des travailleurs non salariés des professions non agricoles (CANAM), le régime d'assurance vieillesse des professions industrielles et commerciales (ORGANIC) et le régime d'assurance vieillesse des artisans (CANCAVA).
Le cas échéant, le solde du produit de la C3S était jusqu'en 1998 réparti entre les autres régimes de non-salariés déficitaires, parmi lesquels le budget annexe des prestations sociales agricoles (BAPSA). Aujourd'hui, ce solde est versé soit au Fonds de solidarité vieillesse (FSV), soit au Fonds de réserve pour les retraites (FRR) (loi n° 2001-624 du 17 juillet 2001 portant diverses dispositions d'ordre social, éducatif et culturel).
Ces montants de répartition sont fixés par un arrêté conjoint du ministre chargé de la sécurité sociale et du ministre chargé du budget.
C. LE FRR : DES RÉSERVES DE 19,7 MILLIARDS D'EUROS PRÉVUES EN 2004
1. La création du FRR
Le fonds de réserve pour les retraites (FRR) a été créé par la loi n° 98-1194 du 23 décembre 1998 de financement de la sécurité sociale pour 1999. Il s'agit, avec la création du COR, de la seule réalisation concrète du précédent gouvernement en matière de réforme des retraites dont votre commission des finances avait cependant en son temps, souligné les limites, dans un contexte marqué par un déficit prononcé des finances publiques.
Le FRR a d'abord été géré par le FSV au sein d'une section comptable spécifique, avant que la loi n° 2001-624 du 17 juillet 2001 ne le transforme en établissement public de l'Etat à caractère administratif. Cette transformation était nécessaire compte tenu de la mission du fonds et de l'importance des sommes qu'il devra gérer.
Sa mission consiste en effet à gérer les sommes qui lui sont affectées et mises en réserve jusqu'en 2020, pour permettre ensuite de lisser jusqu'en 2040 l'évolution des taux de cotisation aux régimes éligibles au fonds, c'est-à-dire le régime général, le régime des salariés agricoles, le régime des artisans et le régime des industriels et commerçants, en vertu des articles L. 222-1 et L. 621-3 du code la sécurité sociale.
2. Des réserves de 19,7 milliards d'euros en 2004
Les recettes du FRR devraient s'élever en 2003, à législation constante, à 3,7 milliards d'euros, provenant pour l'essentiel de la part du prélèvement social de 2 % sur les revenus du capital affectée au fonds et du versement de l'excédent de la CNAV.
Les ressources du FRR
Les différentes catégories de ressources du fonds de réserve pour les retraites sont les suivantes :
- une fraction de la contribution sociale de solidarité sur les sociétés (C3S),
- le versement de tout ou partie des excédents du FSV,
- le versement de l'excédent de la CNAVTS au titre du dernier exercice clos, une partie de ce versement pouvant être anticipée en cours d'exercice,
- une fraction (50 % en 2001, 65 % à compter du 1 er janvier 2002) du prélèvement social de 2 % portant sur les revenus du patrimoine et les produits de placement,
- le versement du produit des licences UMTS (téléphonie mobile de 3 ème génération) affecté au fonds,
- en 2002, une partie des recettes liées à l'ouverture du capital des autoroutes du sud de la France (ASF), ainsi qu'à d'autres opérations de privatisation,
- toute autre ressource affectée au FRR, ce qui recouvre notamment les versements de la Caisse des dépôts et consignations et l'affectation du produit des ventes des actifs des caisses d'épargne et les produits de la contribution spécifique sur les avantages de préretraite d'entreprise, qui devrait rapporter 65 millions d'euros par an au fonds de réserve,
- les produits des placements du FRR,
- des ressources secondaires, créées par la loi n° 2001-152 du 19 février 2001 sur l'épargne salariale et modifiées par la loi portant réforme des retraites : il s'agit d'une part de la contribution de 9,8 % sur la part de l'abondement de l'employeur supérieur à 2.300 euros au plan partenarial d'épargne salariale volontaire pour la retraite(PPESVR), d'autre part des montants d'intéressement et de participation non réclamés par les salariés et reçus par la caisse des dépôts et consignations au terme du délai de prescription trentenaire.
Source : commission des comptes de la sécurité sociale
Les réserves constituées au 30 septembre 2003 s'élevaient à 13,43 milliards d'euros. Elles devraient, selon le rapport de la commission des comptes de la sécurité sociale, atteindre un montant cumulé de 16,5 milliards d'euros à la fin 2003.
A législation constante et compte tenu de la mise en oeuvre des premières délégations de gestion des placements financiers, les réserves devraient s'élever à 19,7 milliards d'euros à la fin 2004.
Le tableau suivant récapitule la situation financière du FRR.
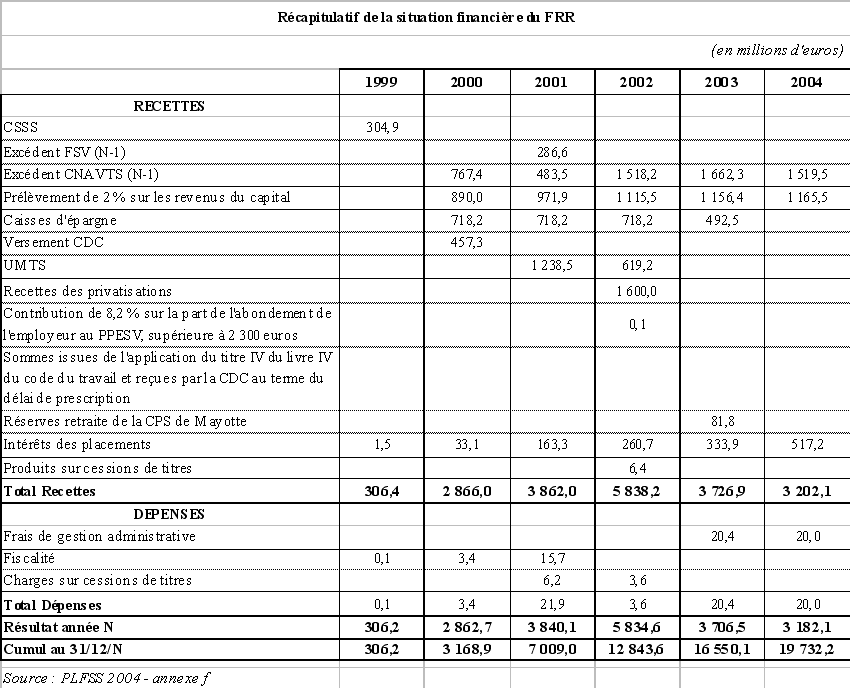
3. Les scénarios d'abondement du FRR
Le fonds, qui, à législation constante, devrait disposer de réserves à hauteur de 16,5 milliards d'euros à la fin de l'année 2003 et de 19,7 milliards d'euros, est censé accumuler 152 milliards d'euros à l'horizon 2020. D'après les informations recueillies par votre rapporteur pour avis, trois scénarios d'abondement ont été simulés 25 ( * ) , qui donnent les résultats suivants :
- si les abondements au FRR s'élevaient à 2 milliards d'euros (euros 2002 constants) sur la période 2004-2020, les réserves du fonds pourraient s'élever à 77 milliards d'euros 2002 en 2020,
- si les abondements s'élevaient en moyenne à 4 milliards d'euros par an sur la période 2004-2020, les réserves pourraient atteindre 124 milliards d'euros 2002 à l'horizon 2020,
- si les abondements atteignaient en moyenne 6 milliards d'euros par an sur la période 2004-2020, les réserves pourraient s'élever à 170 milliards d'euros en 2020.
En outre, d'après les informations fournies à votre rapporteur pour avis par le président du conseil de surveillance du FRR, des réserves de 150 milliards d'euros en 2020 permettraient de couvrir un cinquième des besoins des régimes actuellement éligibles au FRR entre 2020 et 2040.
4. Les orientations générales de la politique de placement du FFR
Le conseil de surveillance du FRR a adopté en avril 2003 les orientations générales de la politique de placement du fonds. Selon ces orientations, 45 % des placements s'effectueront en obligations, dont 7 % à l'international et 55 % en actions (38 % en titres de la zone euro et 17 % en actions internationales). Le directoire du FRR conservera une marge de manoeuvre autour de cette allocation stratégique cible.
Le directoire s'est depuis lors attaché à préparer la sélection des sociétés de gestion. Le FRR a lancé, le 31 juillet 2003, un appel d'offres restreint de niveau communautaire en vue d'attribuer à des sociétés de gestion 39 mandats portant sur 12 lots représentatifs de classes d'actifs et de style de gestion. La délégation de la gestion des actifs à des institutions financières sera effective au cours de l'année 2004.
D. LES TRANSFERTS DE COMPENSATION
Il existe, en matière de risque vieillesse, deux types de compensation 26 ( * ) :
- une compensation généralisée, qui comporte deux étapes : une compensation entre régimes de salariés, et une compensation entre les régimes de salariés et les régimes de non salariés ;
- une compensation spécifique, instituée par la loi de finances pour 1986, qui ne s'applique qu'aux régimes spéciaux de salariés : les principaux contributeurs sont la CNRACL et le régime des fonctionnaires, tandis que les principaux créditeurs sont la CANSSM et la SNCF.
1. La compensation généralisée
Deux premiers niveaux de compensations sont organisés entre les régimes de base par la compensation généralisée instituée en 1974 :
- une compensation entre l'ensemble des régimes salariés et l'ensemble des régimes non salariés, en fonction de critères démographiques uniquement ;
- une compensation plus large entre régimes de base salariés tenant compte des écarts aussi bien dans l'équilibre démographique des régimes que dans les facultés contributives de leurs cotisants.
Les calculs se font sur la base d'une prestation de référence qui est la prestation la plus faible servie.
2. La compensation spécifique
En outre, depuis 1986 il existe une compensation spécifique entre régimes spéciaux, qui s'ajoute à la compensation entre différents régimes salariés et à celle entre régimes salariés et régimes non salariés.
Dans son rapport sur les comptes de la sécurité sociale pour 2002, datant de mai 2003, la Commission des comptes de la sécurité sociale mentionne au titre des charges de la Caisse nationale d'assurance vieillesse des dépenses liées aux compensations entre organismes de près de 4,3 milliards d'euros en 2002 et une prévision de 5,3 milliards d'euros en 2003, soit une hausse de près de 25 %.
D'après le Conseil d'orientation des retraites, si « ce principe de solidarité financière entre les régimes de retraite n'est plus aujourd'hui contesté (...) ses modalités de mise en oeuvre sont critiquées sur divers points ». Des travaux, dans le sens d'une amélioration des modalités de calculs des mécanismes de compensation, ont été menés au sein de la Commission de compensation, sur lesquels devrait s'appuyer le gouvernement pour mener une concertation avec les partenaires sociaux sur ce thème. Toutefois, la réflexion doit également porter sur l'évolution des principes sur lesquels se fondent les différents dispositifs de compensation, qui devraient être réexaminés dans le contexte actuel.
Le COR, dans son rapport précité de 2001, évoque plusieurs pistes pour améliorer la compensation financière entre les régimes en estimant notamment que ces mécanismes doivent être fondés sur des règles compréhensibles et équitables et que la surcompensation ne peut être conservée à terme dans sa forme actuelle, dans le but unique de préserver un équilibre atteint à un moment donné entre l'Etat et les collectivités locales 27 ( * ) .
Le tableau suivant retrace l'évolution des transferts de compensation par exercice depuis 2001 :
Masse des transferts de compensation
(en millions d'euros)
|
Compensation |
2001 |
2002 |
Variation en % |
2003 |
Variation en % |
2004 |
Variation en % |
|
Généralisée vieillesse |
8.017,2 |
8.244,4 |
+ 2,8 |
8.422,4 |
+ 2,2 |
8.480,5 |
+ 0,7 |
|
Spécifique vieillesse |
2.833,6 |
2.891,5 |
+ 2 |
2.603,9 |
- 9,9 |
2.293,8 |
- 11,9 |
|
Total |
10.850,8 |
11135,9 |
+ 2,6 |
11.026,3 |
- 1 |
10.774,3 |
- 2,3 |
Source : commission des comptes de la sécurité sociale (septembre 2003)
3. Des modifications ont affecté les transferts de compensation dès 2003
Quatre mesures ont eu une incidence sur les transferts de compensation en 2003.
La première est la réévaluation par l'INSEE des effectifs de cotisants actifs salariés pour 2002 sur la base des données du dernier recensement. Cette opération se traduit par une réévaluation de plus de 600.000 cotisants au Régime général, ce qui accroît la charge de compensation de la CNAVTS d'environ 80 millions d'euros . Le coût total pour le régime général, tous risques confondus et y compris le régime des salariés agricoles qui lui est financièrement intégré, s'élève à près de 270 millions d'euros. Cette opération, défavorable à tous les régimes de salariés, est favorable aux non-salariés, et notamment au régime des exploitants agricoles et à la CANAM.
La deuxième mesure est l'exclusion, des prestations de référence retenues pour la compensation généralisée vieillesse, des sommes déjà prises en charge par le FSV (majorations pour conjoint et pour enfants à charge). Il s'agit de soustraire aux prestations de référence retenues dans le cadre de la compensation généralisée vieillesse entre salariés et non-salariés (prestation de l'ORGANIC), ainsi que dans la compensation interne aux salariés (prestation des salariés agricoles), les majorations pour conjoints et pour enfants à charge déjà remboursées par le FSV.
La troisième mesure est l'inclusion des effectifs dont les cotisations sont prises en charge par le FSV . Il s'agit de prendre en compte les effectifs de chômeurs et de l'allocation de préparation à la retraite pour les anciens combattants d'Afrique du nord, pour lesquels le FSV verse une cotisation. Les régimes concernés sont essentiellement le régime général et le régime des salariés agricoles, et, dans une moindre mesure, l'ORGANIC et la CANCAVA. Cette opération a pour effet d'augmenter les effectifs de cotisants pris en compte pour ces quatre régimes dans le calcul de la compensation, ainsi que les masses salariales retenues pour les deux premiers régimes.
Ces deux dernières mesures touchent la compensation généralisée vieillesse. Elles contribuent à accroître la charge du régime général (y compris les salariés agricoles) d'environ 873 millions d'euros. Le régime général (y compris les régimes qui lui sont intégrés financièrement) supporte 98 % de la charge que représentent ces modifications de calculs. Le régime des fonctionnaires (y compris les ouvriers de l'Etat) voit au contraire le transfert à sa charge diminuer de 300 millions d'euros. Tous les régimes de non-salariés voient leur charge allégée, hormis le régime des cultes qui est intégré au Régime général.
La quatrième mesure est la baisse de trois points du taux de la compensation spécifique vieillesse . Il s'agit de diminuer de trois points par an, à compter de l'exercice 2003, le taux retenu dans les calculs de la compensation spécifique vieillesse entre régimes spéciaux de salariés. Le taux passe de 30 % à 27 % en 2003. Cette mesure a pour effet de baisser mécaniquement le montant des transferts de la compensation spécifique de 10 % (3/30e) : les trois régimes qui versent à cette compensation, versent moins et les régimes qui reçoivent, reçoivent moins. Cette mesure est destinée à alléger la charge pesant sur les deux principaux financeurs : la CNRACL et le régime des fonctionnaires. La CNRACL voit sa charge diminuer d'environ 146 millions d'euros, les fonctionnaires civils et militaires de 85 millions d'euros et le régime des industries électriques et gazières de 4 millions d'euros. Le coût pour l'État (fonctionnaires et régimes subventionnés) de la baisse de trois points du taux de la compensation spécifique est de l'ordre de 126 millions d'euros.
Globalement, ces mesures se soldent par un gain pour la plupart des régimes d'assurance vieillesse au détriment essentiellement du seul régime général, qui voit sa charge augmenter de plus de 880 millions d'euros (y compris les régimes intégrés financièrement). Les régimes de la SNCF, des mines, des marins, de la SEITA sont également perdants, mais le manque à recevoir est couvert par une subvention de l'Etat ou par le régime général pour ce qui concerne la caisse autonome mutuelle de retraite. Le seul régime également perdant qui ne soit ni subventionné, ni intégré financièrement est le régime des clercs et employés de notaires, dont la charge s'accroît d'environ un million d'euros. Pour l'Etat, le gain net (transferts de compensation pour le régime des fonctionnaires et effets sur le calcul des subventions d'équilibre assurées à certains régimes spéciaux) est d'environ 400 millions d'euros.
4. D'autres modifications découlent de la loi du 21 août 2003 portant réforme des retraites
(1) Le rôle de la commission de compensation
L'article 7 de la loi précitée du 21 août 2003 portant réforme des retraites complète l'article L. 134-1 du code de la sécurité sociale 28 ( * ) par un alinéa disposant que la commission de compensation est consultée pour avis sur tout projet de modification des règles affectant les mécanismes de compensation entre régimes de sécurité sociale. Ces avis, transmis au Parlement, sont rendus publics.
(2) Le transfert des fonds consignés sur le compte de compensation
L'article 8 de la loi précitée portant réforme des retraites précitée prévoit que les fonds consignés sur le compte de compensation au 31 décembre 2003 sont transférés au FSV.
(3) La suppression de la surcompensation d'ici 2012
L'article 9 de la loi portant réforme des retraites précitée prévoit la suppression progressive de la compensation spécifique entre régimes spéciaux d'assurance vieillesse.
Les versements effectués à partir de l'exercice 2003 seront progressivement réduits à cette fin dans des conditions prévues par décret. A cet égard, notre collègue député Bernard Accoyer a précisé, lors de la discussion à l'Assemblée nationale du projet de loi portant réforme des retraites, que le taux d'application de l'actuelle compensation spécifique, fixé à 30 % afin de parvenir à un équilibre entre régimes spéciaux, serait progressivement réduit de 3 % par an à compter de l'exercice 2003 jusqu'à devenir nul en 2012.
D'après les informations fournies par le gouvernement à votre rapporteur pour avis, le coût pour l'Etat de la suppression de la compensation spécifique vieillesse serait de 136 millions d'euros par an.
Incidences financières de la suppression de la compensation spécifique vieillesse pour 2012
(en millions d'euros)
|
Compensation spécifique vieillesse |
Transferts au titre de 2003 |
Variations annuelles à compter de 2003 |
|
FPE (civils et militaires) |
817,2 |
- 90,8 |
|
FSPOEIE |
- 173,6 |
19,3 |
|
CNRACL |
1 291,6 |
- 143,5 |
|
CANSSM |
- 1 123,2 |
124,8 |
|
SNCF |
- 439,1 |
48,8 |
|
RATP |
- 8,3 |
0,9 |
|
ENIM |
- 266,9 |
29,7 |
|
EGF |
34,5 |
- 3,8 |
|
CRPCEN |
- 49,0 |
5,4 |
|
Banque de France |
- 6,3 |
0,7 |
|
SEITA |
- 30,1 |
3,3 |
|
CAMR |
- 46,7 |
5,2 |
|
TOTAL |
0,0 |
0,0 |
|
Etat y compris régimes subventionnés |
- 1 224,0 |
136,0 |
Source : ministère des affaires sociales, du travail et de la solidarité
Votre rapporteur pour avis estime que la suppression de cette compensation spécifique permet de clarifier un mécanisme critiqué tant du point de vue de son principe que de celui de ses effets financiers. Si l'existence d'une compensation généralisée entre régimes de retraite, reposant des données démographiques objectives, n'est pas discutable, votre rapporteur pour avis reconnaît que le mécanisme dit de compensation spécifique ou de surcompensation ne peut demeurer aujourd'hui en l'état.
Vers une cinquième branche de la sécurité sociale
Le Premier ministre a présenté le jeudi 6 novembre 2003 une réforme de solidarité pour les personnes dépendantes - personnes handicapées et personnes âgées - qui devrait être réalisée sur quatre ans.
Une première réforme consacrerait un « droit à la compensation du handicap » et devrait traiter de la prise en charge personnalisée des personnes handicapées et de leur intégration dans la cité.
A la suite du drame lié à la canicule de l'été 2003, un plan de solidarité envers les personnes âgées est également prévu, afin de privilégier le maintien à domicile de ces personnes pour vaincre l'isolement, de moderniser les maisons de retraite en renforçant leur médicalisation - 15.000 personnels soignants seraient recrutés d'ici 2007, 10.000 places seraient nouvellement créées en maisons de retraite et toutes les maisons de retraite devraient disposer d'une pièce climatisée en 2007 -, et enfin d'améliorer les soins gériatriques.
Le gouvernement mobiliserait ainsi 9 milliards d'euros supplémentaires pour les personnes dépendantes sur quatre ans, ce qui devrait notamment permettre d'assurer la pérennité du financement de l'allocation personnalisée d'autonomie (APA).
L'une des mesures importantes concerne la création d'une nouvelle caisse nationale de sécurité sociale. La « caisse nationale de solidarité pour l'autonomie » prendrait en charge le financement d'une cinquième branche de la sécurité sociale , pour la solidarité de personnes âgées. Le dispositif retenu serait national, mais sa gestion serait décentralisée au niveau du département. Le plan prévoit que la nouvelle caisse devrait être opérationnelle avant la fin 2004.
Le financement de ces dépenses serait assuré par une journée de travail supplémentaire . Celle-ci devrait permettre d'augmenter la production nationale de 0,3 % environ. En contrepartie, une contribution nationale de solidarité de 0,3 %, affectée à la nouvelle caisse, serait instituée à la charge des entreprises et des collectivités publiques. Cette contribution pèserait également sur les revenus du capital.
EXAMEN EN COMMISSION
Réunie le mercredi 12 novembre 2003, sous la présidence de M. Jean Arthuis, président, la commission a procédé à l'examen du projet de loi de financement de la sécurité sociale (PLFSS pour 2004).
Procédant à l'aide d'une vidéo-projection, M. Adrien Gouteyron, rapporteur pour avis, a indiqué que le projet de loi de financement de la sécurité sociale (PLFSS) pour 2004 avait été élaboré comme un texte de clarification qui se voulait réaliste, dans un contexte de transition. Il a observé que quatre données ressortaient :
- la forte dégradation des comptes sociaux ;
- l'objectif de clarification des relations financières entre l'Etat et la sécurité sociale, par le biais de la suppression du fonds de financement de la réforme des cotisations patronales de sécurité sociale (FOREC) ;
- l'objectif de modernisation des hôpitaux, dans l'attente d'une réforme structurelle globale de l'assurance maladie ;
- l'effort important en faveur des familles, avec notamment la création de la prestation d'accueil du jeune enfant (PAJE).
Il a relevé la croissance du déficit du régime général qui s'établissait à 3,5 milliards d'euros en 2002, 8,9 milliards d'euros en 2003 et 13,6 milliards d'euros en 2004, selon les prévisions de la commission des comptes de la sécurité sociale et en dehors de toute mesure correctrice. Il a précisé que le régime général devrait bénéficier en 2004 d'un plafond d'avances de trésorerie de 33 milliards d'euros, contre un plafond révisé de 15 milliards d'euros en 2003.
Après avoir commenté l'évolution du solde des administrations de sécurité sociale (ASSO), il a observé que la dégradation des comptes sociaux avait eu des conséquences inéluctables en termes d'évolution des prélèvements sociaux, lesquels représentaient 20,9 % du produit intérieur brut (PIB) en 2004 et 47,9 % de l'ensemble des prélèvements obligatoires.
Il a ensuite présenté les mesures nouvelles du PLFSS pour 2004 en précisant qu'elles permettaient d'engager un début de redressement.
Il a, en effet, relevé que le niveau des ressources de la sécurité sociale en 2004 était fixé à 336,1 milliards d'euros, en hausse de 4 % par rapport aux recettes révisées de 2003 et que les mesures nouvelles proposées conduisaient à accroître les recettes des régimes de base de plus de 2,2 milliards d'euros.
Quant aux objectifs de dépenses fixés dans le projet de loi de financement de la sécurité sociale pour 2004, il a indiqué qu'ils s'établissaient à 345,4 milliards d'euros et affichaient, au total, une augmentation de 4 % par rapport aux objectifs révisés de dépenses pour 2003.
Il a précisé que les mesures nouvelles proposées par le PLFSS permettraient de maîtriser les dépenses, puisqu'elles se traduiraient par une réduction globale des dépenses de 181 millions d'euros pour le régime général.
Il s'est ensuite félicité que le PLFSS pour 2004 engage une clarification des comptes sociaux en supprimant le FOREC. Il a estimé que cette mesure était emblématique de la volonté du gouvernement de clarifier les flux de financement.
Il a également relevé que l'apurement de la seconde moitié de la dette du FOREC au titre de l'exercice 2000 relevait du même esprit.
M. Adrien Gouteyron, rapporteur pour avis , a ensuite présenté la situation de chacune des branches de la sécurité sociale.
Il a observé que la branche maladie devrait être déficitaire en 2003 de 10,6 milliards d'euros et de 14,1 milliards d'euros en 2004, avant les mesures nouvelles proposées par le PLFSS pour 2004. Il a souligné que cette progression particulièrement vive du déficit de l'assurance maladie témoignait de l'urgence des réformes, et a rappelé que le dynamisme des dépenses d'assurance maladie, ainsi que le retournement de la conjoncture économique, étaient à l'origine du retour du déficit du régime général de la sécurité sociale en 2002, puis de sa forte dégradation en 2003 et 2004.
Il a relevé que l'objectif national de dépenses d'assurance maladie (ONDAM) voté par le Parlement au moment de la discussion du PLFSS avait, en fait, été systématiquement dépassé, à l'exception de 1997.
Il a toutefois souligné la décélération du rythme de progression des dépenses d'assurance maladie en 2003, qui prouvait que les mesures d'économies mises en oeuvre l'année dernière avaient commencé à faire leurs preuves.
Il a indiqué que la progression de l'ONDAM pour 2004 était fixée à + 4 % par rapport à l'ONDAM pour 2003 rebasé, ce qui paraissait être une prévision réaliste.
M. Adrien Gouteyron, rapporteur pour avis , a ensuite commenté les principales mesures permettant d'engager un processus de réforme de l'assurance maladie en 2004. Il a ainsi souligné l'importance de la généralisation de la tarification à l'activité, un mode de financement des établissements de santé, publics et privés, visant à fonder l'allocation de leurs ressources sur la nature et le volume de leur activité réalisée, mesurée pour l'essentiel sur la base des données du programme de médicalisation des systèmes d'information. Il a relevé que l'instauration de ce nouveau mode de financement représentait un facteur de modernisation décisif des établissements dont les ressources étaient actuellement constituées, soit par une dotation globale tenant faiblement compte de l'activité réelle (secteur public), soit par des tarifs de prestations fortement segmentés et peu harmonisés. Il a, en outre, précisé que la dichotomie des règles de financement entre les secteurs publics et privés freinait les coopérations indispensables entre les établissements. Il a toutefois indiqué que les différences existant actuellement entre leurs modes de financement imposaient une progressivité de la réforme, et que la tarification à l'activité avait pour objectif la convergence des modalités de financement et des tarifs entre secteur public et privé à une échéance de dix ans.
Il a ensuite relevé que le PLFSS pour 2004 prévoyait notamment la médicalisation des critères de prise en charge des affections de longue durée ou encore un traitement plus sévère des actes et prestations de soins effectuées en dehors de toute justification médicale, une procédure accélérée de mise sur le marché des médicaments génériques et témoignait d'une volonté de modernisation des outils contractuels existants, notamment des accords de bon usage des soins ou des contrats de bonne pratique.
Il a estimé que ce projet de loi de financement était « prometteur » s'agissant du volet assurance maladie, mais n'était que transitoire, et qu'il était donc nécessaire d'attendre les conclusions des travaux qui seraient menés par le Haut conseil pour l'avenir de l'assurance maladie.
Il a ensuite indiqué que les dépenses de la branche accidents du travail et maladies professionnelles (AT-MP) devraient s'élever à 9,7 milliards d'euros en 2004, soit 2,8 % de l'ensemble des agrégats de dépenses du PLFSS, en hausse de 2 % par rapport aux dépenses révisées de 2003.
Il a précisé que les comptes de la branche, déficitaires depuis 2002, devraient connaître un déficit de 74,3 millions d'euros en 2004.
Il a relevé que la branche accidents du travail et maladies professionnelles verserait à la branche maladie du régime général, à titre de compensation, 330 millions d'euros en 2004, en raison de la sous-déclaration des accidents du travail.
Il a ensuite indiqué que 600 millions d'euros seraient consacrés au fonds de cessation anticipée d'activité des travailleurs de l'amiante et au fonds d'indemnisation des victimes de l'amiante.
S'agissant de la branche famille, il a indiqué qu'elle devrait être à l'équilibre en 2004 et que ses dépenses devraient s'élever à 45,5 milliards d'euros, en augmentation de 3,4 % par rapport à l'objectif révisé pour 2003.
Il a ensuite présenté la prestation d'accueil du jeune enfant (PAJE) et indiqué qu'elle engendrerait une dépense de 140 millions d'euros pour la branche famille en 2004. Puis il a fait part des autres mesures annoncées lors de la conférence de la famille du 29 avril 2003.
Passant à l'analyse de la branche vieillesse, après avoir rappelé l'importance de la loi du 21 août 2003 portant réforme des retraites, M. Adrien Gouteyron, rapporteur pour avis , a indiqué que l'objectif de dépenses pour 2004 était fixé à 146,6 milliards d'euros, soit une hausse de 4,19 % par rapport à l'objectif révisé pour 2003.
Il a précisé que la branche vieillesse du régime général serait déficitaire de 200 millions d'euros environ dès 2004, compte tenu de la possibilité offerte aux personnes ayant commencé à travailler très jeunes, de partir à la retraite avant l'âge de 60 ans avec une retraite à taux plein.
Il a ensuite observé que le fonds de solidarité vieillesse (FSV) renouerait en revanche avec des excédents en 2004, même si son déficit cumulé s'élèverait toujours à 301,9 millions d'euros. Il a, en outre, relevé que cette amélioration résultait essentiellement de produits exceptionnels, et que l'horizon du FSV n'était donc pas complètement « dégagé ».
Enfin, il a indiqué que le montant cumulé des réserves du fonds de réserve pour les retraites (FRR) devrait s'élever à 19,7 milliards d'euros en 2004, et rappelé que l'objectif initial était fixé à 152 milliards d'euros mis en réserve d'ici 2020, ce qui paraissait audacieux si aucune recette pérenne suffisante n'était affectée à ce fonds.
Un débat s'est alors instauré.
M. Jean Arthuis, président , après avoir remercié le rapporteur pour avis, a estimé qu'il s'agissait d'un budget de transition intervenant dans une situation qualifiée « d'explosive ». Il s'est interrogé sur la pertinence du fonds de réserve pour les retraites dans une période de déficit public. Il a ensuite souhaité savoir si les avances de trésorerie accordées à l'ACOSS par la Caisse des dépôts et consignations apparaissaient comme une garantie de l'Etat.
M. Philippe Marini, rapporteur général , a indiqué que tel n'était pas le cas puis a précisé les enjeux que représentait le relèvement du plafond d'avances de trésorerie pour la Caisse des dépôts et consignations.
Répondant à M. Yves Fréville , qui souhaitait obtenir des précisions sur la part des recettes et des dépenses dans le déficit structurel de la sécurité sociale, sur le fonds de réserve pour les retraites et sur la caisse d'amortissement de la dette sociale (CADES), M. Adrien Gouteyron, rapporteur pour avis , a présenté la politique de placement du fonds de réserve pour les retraites et estimé qu'une reprise de dette par la CADES serait probablement envisagée à l'avenir.
La commission a ensuite procédé à l'examen des articles .
Elle a adopté, après une intervention de M. Jean Arthuis, président , un amendement de suppression de l'article 2 A (nouveau), relatif à la création d'un comité des finances sociales.
Puis elle a adopté un amendement de suppression de l'article 15 A (nouveau), relatif à un rapport sur les prestations indûment versées au titre de l'assurance maladie.
Elle a ensuite adopté un amendement à l'article 15, tendant à prévoir que, pour les groupes génériques dans lesquels seule la spécialité de référence était commercialisée, l'Agence française de sécurité sanitaire des produits de santé (AFSSAPS) tenait disponible, sous la seule responsabilité de leur titulaire, la liste des titres de propriété intellectuelle de cette spécialité ainsi que leurs dates d'échéance.
Puis elle a adopté deux amendements à l'article 28 relatif à la mise en oeuvre de trois étapes successives pour la tarification à l'activité, le premier étant un amendement de coordination avec la rédaction adoptée à l'Assemblée nationale, le second tendant à définir une montée en charge progressive de la mise en oeuvre de la tarification à l'activité au sein des hôpitaux publics avec un minimum de 50 % à respecter à mi-parcours, en 2008.
Elle a ensuite adopté, après une intervention de M. François Trucy , un amendement de suppression de l'article 31 bis (nouveau), relatif à la présence d'une photo d'identité sur la carte vitale, eu égard, notamment au coût potentiel d'une telle mesure.
Puis elle a adopté, après les interventions de MM. Michel Mercier et François Trucy , un amendement de suppression de l'article 33 bis (nouveau), relatif à l'obligation faite au pharmacien d'informer l'assuré social sur la charge que représentait pour le régime d'assurance maladie la spécialité pharmaceutique qui lui était délivrée.
Enfin, M. Michel Mercier a souhaité obtenir des précisions sur l'article 42 bis (nouveau), relatif à l'information donnée par les autorités de tutelle aux représentants des employeurs et salariés des établissements sociaux et médico-sociaux négociant des conventions collectives, s'agissant du taux d'évolution autorisé de la masse salariale, tandis que M. Yves Fréville relevait que le plafond d'avances de trésorerie fixé à l'article 59 pour la caisse nationale de retraite des agents des collectivités locales (CNRACL) s'élevait à 500 millions d'euros en 2004.
Puis à l'issue de cet examen, la commission a émis un avis favorable sur l'ensemble du projet de loi de financement de la sécurité sociale pour 2004 ainsi amendé .
AMENDEMENTS ADOPTÉS PAR LA COMMISSION
ARTICLE 2 A
Supprimer cet article.
ARTICLE 15 A
Supprimer cet article.
ARTICLE 15
Compléter le texte proposé par le I de cet article pour l'article L. 5121-10 du code de la santé publique par un alinéa ainsi rédigé :
« Pour les groupes génériques dans lesquels seule la spécialité de référence est commercialisée, le directeur général de l'agence tient disponible, sous la seule responsabilité de leur titulaire, la liste des titres de propriété intellectuelle de cette spécialité ainsi que leurs dates d'échéance ».
ARTICLE 28
A la fin de la dernière phrase du premier alinéa et à la fin de la deuxième phrase du troisième alinéa du IV de cet article, remplacer (deux fois) la date :
2014
par la date :
2012
ARTICLE 28
Dans le 1° du A du V de cet article, après les mots :
En application des dispositions du 1° du I de l'article L. 162-22-10 du code de la sécurité sociale
Insérer les mots :
, ne pouvant être inférieure à 50 % en 2008,
ARTICLE 31 BIS
Supprimer cet article.
ARTICLE 33 BIS
Supprimer cet article.
ANNEXES
Annexe 1 : Liste des personnes auditionnées par votre rapporteur pour avis
Annexe 2 : Liste des sigles utilisés
ANNEXE 1
Liste des
personnes auditionnées par votre rapporteur pour avis
|
Mme Nicole Prud'homme et M. Philippe Georges |
présidente de la Caisse nationale des allocations familiales (CNAF) directeur de la CNAF |
|
M. Jean-Marie Spaeth |
président du conseil d'administration de la caisse nationale d'assurance maladie des travailleurs salariés (CNAMTS) |
|
M. Pierre Burban et
|
président du conseil d'administration de l'Agence
centrale des organismes de sécurité sociale
|
|
M. Gérard Vincent |
délégué général de la fédération hospitalière française (FHF) |
|
M. Max Ponseillé |
président de la fédération hospitalière privée (FHP) |
|
M. Michel Chassang |
président de la confédération des syndicats médicaux français (CSMF) |
|
M. Pierre Costes |
président de la fédération française des médecins généralistes (MG France) |
|
M. Pierre Le Sourd |
président du conseil d'administration du LEEM (les entreprises du médicament) |
|
Mme Stéphanie Mouret |
directrice de l'association France Alzheimer |
|
M. Didier Sapy |
directeur de la fédération nationale accueil et confort pour personnes âgées (FNACPPA) |
|
M. Claudy Jarry |
président de la fédération nationale des associations de directeurs d'établissements et services pour personnes âgées (FNADEPA) |
Annexe 2
Liste des sigles utilisés
|
AAH |
Allocation d'adulte handicapé |
|
AcBUS |
Accord de bon usage des soins |
|
ACOSS |
Agence centrale des organismes de sécurité sociale |
|
AFEAMA |
Aide à la famille pour l'emploi d'une assistante maternelle agréée |
|
AFSSAPS |
Agence française de sécurité sanitaire des produits de santé |
|
AGED |
Allocation de garde d'enfant à domicile |
|
AGIRC |
Association générale des institutions de retraite des cadres |
|
ALD |
Affections de longue durée |
|
ALF |
Allocation de logement familial |
|
ALS |
Allocation de logement à caractère social |
|
ANAES |
Agence nationale d'accréditation et d'évaluation en santé |
|
APA |
Allocation prestation d'autonomie |
|
APE |
Allocation parentale d'éducation |
|
API |
Allocation de parent isolé |
|
APL |
Aide personnalisée au logement |
|
APP |
Allocation de présence parentale |
|
APU |
Administrations publiques |
|
ARH |
Agence régionale d'hospitalisation |
|
ARRCO |
Association des régimes de retraite complémentaires |
|
ARS |
Allocation de rentrée scolaire |
|
ASSO |
Administrations de sécurité sociale |
|
AT/MP |
Accidents du travail - maladies professionnelles |
|
BAPSA |
Budget annexe des prestations sociales agricoles |
|
BMAF |
Base mensuelle des allocations familiales |
|
C3S |
Contribution sociale de solidarité sur les sociétés |
|
CADES |
Caisse d'amortissement de la dette sociale |
|
CANAM |
Caisse nationale d'assurance maladie des travailleurs non salariés |
|
CANCAVA |
Caisse autonome nationale de compensation de l'assurance vieillesse des artisans |
|
CANSSM |
Caisse autonome nationale de sécurité sociale des mines |
|
CCAM |
Classification commune des actes médicaux |
|
CCSS |
Commission des comptes de la sécurité sociale |
|
CDC |
Caisse des dépôts et consignations |
|
CEPS |
Comité économique des produits de santé |
|
CHR |
Centre hospitalier régional |
|
CMR |
Centre médical régional |
|
CMU |
Couverture maladie universelle |
|
CNAF |
Caisse nationale d'allocations familiales |
|
CNAMTS |
Caisse nationale d'assurance maladie des travailleurs salariés |
|
CNAM AT-MP |
Caisse nationale d'assurance maladie / accidents du travail et maladies professionnelles |
|
CNAVTS |
Caisse nationale d'assurance vieillesse des travailleurs salariés |
|
CNRACL |
Caisse nationale de retraite des agents des collectivités locales |
|
CPAM |
Caisse primaire d'assurance maladie |
|
CPOM |
Contrat pluriannuel d'objectifs et de moyens des établissements de santé |
|
CRAM |
Caisse régionale d'assurance maladie |
|
CRDS |
Contribution au remboursement de la dette sociale |
|
CSB |
Cotisation sociale sur les bénéfices |
|
CSG |
Contribution sociale généralisée |
|
CSST |
Centre spécialisé de soins aux toxicomanes |
|
DCI |
Dénomination commune internationale |
|
DHOS |
Directions de l'hospitalisation et de l'offre de soins |
|
FASMO |
Fonds d'accompagnement social pour la modernisation hospitalière |
|
FAAS |
Fonds additionnel d'action sociale |
|
FAQSV |
Fonds d'aide à la qualité des soins en ville |
|
FASTIF |
Fonds d'action sociale des travailleurs immigrés et de leurs familles |
|
FCAATA |
Fonds de financement de cessation anticipée d'activité des travailleurs de l'amiante |
|
FCAT |
Fonds commun d'accidents du travail |
|
FEH |
Fonds pour l'emploi hospitalier |
|
FIMHO |
Fonds d'investissement pour la modernisation hospitalière |
|
FIPE |
Fonds d'investissement pour le développement des structures d'accueil de la petite enfance |
|
FIVA |
Fonds d'indemnisation des victimes de l'amiante |
|
FMCP |
Fonds de modernisation des cliniques privées |
|
FMES |
Fonds de modernisation des établissements de santé |
|
FNAL |
Fonds national d'aide au logement |
|
FNAS |
Fonds national d'action sociale |
|
FOREC |
Fonds de financement de la réforme des cotisations patronales de sécurité sociale |
|
FRR |
Fonds de réserve pour les retraites |
|
FSV |
Fonds de solidarité vieillesse |
|
FSPOEIE |
Fonds spécial de pension des ouvriers des établissements industriels de l'Etat |
|
GHM |
Groupe homogène de malades |
|
GCS |
Groupement de coopération sanitaire |
|
INSEE |
Institut national de la statistique et des études économiques |
|
IRS |
Institution de retraite supplémentaire |
|
IVG |
Interruption volontaire de grossesse |
|
LFSS |
Loi de financement de la sécurité sociale |
|
MCO |
Médecine, chirurgie, obstétrique |
|
MICA |
Mécanisme d'incitation à la cessation d'activité |
|
MIGAC |
Mission d'intérêt général et d'aide à la contractualisation |
|
MIRCOSS |
Mission interministérielle de réforme de la comptabilité des organismes de sécurité sociale |
|
MSA |
Mutualité sociale agricole |
|
NGAP |
Nomenclature générale des actes professionnels |
|
OCDE |
Organisation pour la coopération et le développement économiques |
|
ODD |
Objectif des dépenses déléguées |
|
ODSV |
Objectif délégué des soins de ville |
|
ONDAM |
Objectif national de dépenses d'assurance maladie |
|
ONIAM |
Office national d'indemnisation des accidents médicaux |
|
OQN |
Objectif quantifié national |
|
ORGANIC |
Caisse de compensation de l'organisation autonome nationale d'assurance vieillesse de l'industrie et du commerce |
|
PAJE |
Prestation d'accueil du jeune enfant |
|
PIB |
Produit intérieur brut |
|
PLF |
Projet de loi de finances |
|
PLFSS |
Projet de loi de financement de la sécurité sociale |
|
PMSI |
Programme de médicalisation des systèmes d'information |
|
PO |
Prélèvements obligatoires |
|
PSPH |
Participant au service public hospitalier |
|
RMI |
Revenu minimum d'insertion |
|
SMIC |
Salaire minimum interprofessionnel de croissance |
|
SMR |
Service médical rendu |
|
SSR |
Soins de suite ou de réadaptation |
|
T2A |
Tarification à l'activité |
|
TGAP |
Taxe générale sur les activités polluantes |
|
TIPS |
Tarif interministériel des prestations sanitaires |
|
UMTS |
Universal mobile telecommunication system |
|
UNEDIC |
Union nationale pour l'emploi dans l'industrie et le commerce |
|
URML |
Union régionale des médecins libéraux |
|
URCAM |
Union régionale des caisses d'assurance maladie |
|
URSSAF |
Union de recouvrement des cotisations de sécurité sociale et d'allocations familiales |
* 1 Loi n° 2002-1487 du 20 décembre 2002.
* 2 Selon un modèle économétrique de l'INSEE mesurant l'élasticité de la consommation de tabac par rapport à son prix (INSEE première n° 551 / octobre 1997).
* 3 Loi n° 2003-715 du 31 juillet 2003.
* 4 Budget annexe des prestations sociales agricoles.
* 5 Il n'est pas cumulable avec les allègements « Aubry II » et le volume d'allègements pris en charge au titre de la « ristourne Juppé » a donc eu tendance à diminuer.
* 6 Le droit à cette aide n'étant plus ouvert depuis le 1 er janvier 2002, le volume d'allègements pris en charge à ce titre a donc désormais tendance à diminuer.
* 7 Les GMR -garanties mensuelles de rémunération- ont été créées afin de garantir le niveau de la rémunération mensuelle des salariés payés au niveau du SMIC lors du passage aux 35 heures, et leur assurer ensuite la progression de leur pouvoir d'achat. Le système d'indexation des GMR étant moins favorable que celui du SMIC, chaque nouvelle GMR créée au 1 er juillet était plus favorable que la précédente après indexation. La « GMR 2 » concerne les salariés d'entreprises passées aux 35 heures entre le 1 er juillet 1999 et le 30 juin 2000.
* 8 La « dette du FOREC » constitue un raccourci désignant commodément la dette de l'Etat au titre du FOREC, car ce dernier n'était pas juridiquement constitué en 2000 ; en tout état de cause, l'Etat se trouve garant de l'équilibre financier du FOREC en conséquence de l'article L. 131-7 de la sécurité sociale (supra).
* 9 Euro Overnight Index Average : taux effectif moyen pondéré du marché monétaire au jour le jour en euro.
* 10 Celle-ci pourrait atteindre 9 milliards d'euros au 31 janvier 2014, selon la distribution moyenne de la valeur finale de la CADES à cette date. La probabilité de situation nette négative est, dans les conditions actuelles, de 5.6 % en 2014.
* 11 Direction de la recherche, des études et de l'évaluation statistiques (DREES) - Etudes et résultats n° 175, juin 2002, Comparaison internationale des dépenses de santé.
* 12 DREES - Etudes et résultats n° 160, février 2002, Personnes âgées dépendantes et aidants potentiels : une projection à l'horizon 2040.
* 13 Programme de médicalisation des systèmes d'information.
* 14 Médecine, chirurgie, obstétrique.
* 15 Ile de France, Rhône-Alpes, Provence-Alpes-Côte d'Azur, Bretagne, La Réunion.
* 16 Suite à l'appel à candidature lancé par le ministère de la santé, de la famille et des personnes handicapées auprès 1.600 établissements susceptibles de prendre part à cette expérimentation, 280 établissements publics et privés ont répondu ; 60 d'entre eux ont été retenus alors que l'objectif initial était de 40.
* 17 Ordonnance n° 2003-850 du 4 septembre 2003 portant simplification de l'organisation administrative et du fonctionnement du système de santé ainsi que des procédures de création d'établissements ou de services sociaux ou médico-sociaux soumis à autorisation.
* 18 Etude d'administration comparée : Allemagne, Angleterre, Etats-Unis, Pays-Bas.
* 19 Parmi les ALD les plus répandues, on peut citer les maladies cardiovasculaires, les tumeurs malignes, le diabète ou encore les psychoses, troubles de la personnalité et arriération mentale.
* 20 Fonds de cessation anticipée d'activité des travailleurs de l'amiante et fonds d'indemnisation des victimes de l'amiante.
* 21 Initialement fixée à 200 millions d'euros par la loi de financement pour 2002, elle fut rectifiée et portée à 300 millions d'euros dans la loi de financement de la sécurité sociale pour 2003 pour tenir compte d'une réévaluation à la hausse des charges à couvrir.
* 22 Retraites : renouveler le contrat social entre les génération, orientations et débat - premier rapport 2001 - Conseil d'orientation des retraites.
* 23 Adrien Gouteyron, avis n° 383 (2002-2003), fait au nom de la commission des finances.
* 24 Pour des commentaires détaillés de ces mesures et de leurs implications, se reporter à l'avis précité.
* 25 Sous les hypothèses retenues, ce portefeuille aurait une probabilité de perte en capital à l'horizon 2025 inférieure à 1 % en terme nominal (par construction), une espérance de rendement nominal moyen de 6,2 %, soit sous nos hypothèses d'inflation, une espérance de rendement réel moyen légèrement inférieure à 4 %.
* 26 Il existe également des compensations bilatérales du risque maladie et une compensation généralisée du risque maladie.
* 27 Dans son rapport de 2001, intitulé « Retraites : renouveler le contrat social entre les générations », p. 266/267, le COR note à propos de l'existence de la surcompensation : « La surcompensation est perçue par les observateurs comme un simple mécanisme permettant au travers d'une opération complexe de transférer plusieurs milliards de francs de la Caisse nationale de retraite des agents des collectivités locales qui est excédentaire au budget de l'Etat. Ainsi perçue, la surcompensation paraît d'autant plus contestable à l'avenir que la démographie de ce régime étant en pleine évolution, la [CNRACL] est entrée dans une période de difficultés financières nécessitant des mesures de rééquilibrage. Sans homogénéité entre les régimes, il est impossible de mettre en place une compensation équitable, supposée compléter la compensation généralisée ».
* 28 Il instaure une compensation entre les régimes obligatoires de sécurité sociale portant à la fois sur les charges de l'assurance maladie et maternité au titre des prestations en nature et sur celles de l'assurance vieillesse au titre des droits propres.







