Avis n° 515 (2018-2019) de M. Jean-François LONGEOT , fait au nom de la commission de l'aménagement du territoire et du développement durable, déposé le 21 mai 2019
Disponible au format PDF (3 Moctets)
Synthèse du rapport (587 Koctets)
-
LES CONCLUSIONS DE LA COMMISSION
-
EXPOSÉ GÉNÉRAL
-
I. UN PROJET DE LOI INSUFFISANT FACE À
L'AGGRAVATION DES INÉGALITÉS TERRITORIALES D'ACCÈS AUX
SOINS
-
A. UNE URGENCE SOCIALE
-
1. Le creusement des écarts de
densité médicale et l'augmentation des délais d'attente
pour accéder à un médecin
-
2. Un coût important pour les finances
publiques
-
3. Des conséquences potentiellement
dévastatrices sur l'état de santé des populations
-
4. Des écarts moins marqués pour les
autres professions de santé et une démographie dynamique
-
1. Le creusement des écarts de
densité médicale et l'augmentation des délais d'attente
pour accéder à un médecin
-
B. LA NÉCESSITÉ DE RENFORCER LA
DIMENSION TERRITORIALE DE LA POLITIQUE DE SANTÉ
-
C. LES ARTICLES DONT VOTRE COMMISSION S'EST SAISIE
POUR AVIS
-
A. UNE URGENCE SOCIALE
-
II. LA POSITION DE VOTRE COMMISSION
-
A. ACCOMPAGNER LA RÉFORME DES ÉTUDES
DE SANTÉ ET L'ADAPATATION DU SYSTÈME DE SOINS À L'EXIGENCE
DE PROXIMITÉ
-
1. S'appuyer sur la formation et les débuts
de carrière des professionnels de santé pour soutenir les
territoires les moins dotés
-
a) Mieux prendre en compte les besoins de
santé des territoires dans les modalités de sélection des
étudiants en médecine
-
b) Renforcer l'offre de stages dans les zones
sous-denses, au service d'une médecine polyvalente et de ville
-
c) Sécuriser le contrat d'engagement de
service public, outil efficace pour soutenir les installations de jeunes
médecins en zones sous-denses
-
d) Faciliter le recours au médecin
adjoint : un levier temporaire à mobiliser pour les zones
sous-denses
-
a) Mieux prendre en compte les besoins de
santé des territoires dans les modalités de sélection des
étudiants en médecine
-
2. Replacer l'exigence de proximité au coeur
du système de santé
-
1. S'appuyer sur la formation et les débuts
de carrière des professionnels de santé pour soutenir les
territoires les moins dotés
-
B. RÉGULER L'OFFRE DE SOINS ET
RÉAFFIRMER LE PRINCIPE D'ÉGAL ACCÈS AUX SOINS SUR
L'ENSEMBLE DU TERRITOIRE
-
C. ALLÉGER LES CONTRAINTES ADMINISTRATIVES,
DÉVELOPPER LES PARTAGES DE COMPÉTENCES ET METTRE LE
NUMÉRIQUE AU SERVICE DES POPULATIONS POUR LIBÉRER DU TEMPS
MÉDICAL
-
1. Laisser les professionnels de santé se
concentrer sur la dispensation des soins aux populations
-
2. Prolonger les partages de compétences
entre professionnels de santé pour libérer du temps
médical
-
3. Soutenir le déploiement du
numérique pour rapprocher les soins des populations et des territoires
sous-dotés
-
1. Laisser les professionnels de santé se
concentrer sur la dispensation des soins aux populations
-
A. ACCOMPAGNER LA RÉFORME DES ÉTUDES
DE SANTÉ ET L'ADAPATATION DU SYSTÈME DE SOINS À L'EXIGENCE
DE PROXIMITÉ
-
I. UN PROJET DE LOI INSUFFISANT FACE À
L'AGGRAVATION DES INÉGALITÉS TERRITORIALES D'ACCÈS AUX
SOINS
-
TRAVAUX EN COMMISSION
-
LISTE DES AMENDEMENTS DONT LA COMMISSION DE
L'AMÉNAGEMENT DU TERRITOIRE ET DU DÉVELOPPEMENT DURABLE PROPOSE
L'ADOPTION POUR LA COMMISSION SAISIE AU FOND
-
LISTE DES PERSONNES ENTENDUES
-
LISTE DES DÉPLACEMENTS
-
ANNEXE
RÉPARTITION DES PROFESSIONNELS DE SANTÉ SUR LE TERRITOIRE
-
I. NOMBRE DE MÉDECINS POUR
100 000 HABITANTS SELON LA ZONE D'INSCRIPTION, EN 2018 (SOURCE :
DREES, RPPS)
-
II. NOMBRE D'INFIRMIERS POUR
100 000 HABITANTS SELON LA ZONE D'INSCRIPTION, EN 2018 (SOURCE :
DREES, RPPS)
-
III. NOMBRE DE SAGES-FEMMES POUR
100 000 HABITANTS SELON LA ZONE D'INSCRIPTION, EN 2018 (SOURCE :
DREES, RPPS)
-
IV. NOMBRE DE SAGES-FEMMES POUR
100 000 HABITANTS SELON LA ZONE D'INSCRIPTION, EN 2018 (SOURCE :
DREES, RPPS)
-
I. NOMBRE DE MÉDECINS POUR
100 000 HABITANTS SELON LA ZONE D'INSCRIPTION, EN 2018 (SOURCE :
DREES, RPPS)
N° 515
SÉNAT
SESSION ORDINAIRE DE 2018-2019
|
Enregistré à la Présidence du Sénat le 21 mai 2019 |
AVIS
PRÉSENTÉ
au nom de la commission de l'aménagement du territoire et du développement durable (1) sur le projet de loi , ADOPTÉ PAR L'ASSEMBLÉE NATIONALE APRÈS ENGAGEMENT DE LA PROCÉDURE ACCÉLÉRÉE , relatif à l' organisation et à la transformation du système de santé ,
Par M. Jean-François LONGEOT,
Sénateur
|
(1) Cette commission est composée de : M. Hervé Maurey , président ; M. Claude Bérit-Débat, Mme Pascale Bories, MM. Patrick Chaize, Ronan Dantec, Alain Fouché, Guillaume Gontard, Didier Mandelli, Frédéric Marchand, Mme Nelly Tocqueville, M. Michel Vaspart , vice-présidents ; Mmes Nicole Bonnefoy, Marta de Cidrac, MM. Jean-François Longeot, Cyril Pellevat , secrétaires ; Mme Éliane Assassi, MM. Jérôme Bignon, Joël Bigot, Jean Bizet, Jean-Marc Boyer, Mme Françoise Cartron, MM. Guillaume Chevrollier, Jean-Pierre Corbisez, Michel Dagbert, Michel Dennemont, Mme Martine Filleul, MM. Jordi Ginesta, Éric Gold, Mme Christine Herzog, MM. Jean-Michel Houllegatte, Benoît Huré, Olivier Jacquin, Mme Christine Lanfranchi Dorgal, MM. Olivier Léonhardt, Jean-Claude Luche, Philippe Madrelle, Pierre Médevielle, Louis-Jean de Nicolaÿ, Jean-Jacques Panunzi, Philippe Pemezec, Mme Évelyne Perrot, M. Rémy Pointereau, Mme Angèle Préville, MM. Jean-Paul Prince, Christophe Priou, Mme Françoise Ramond, M. Charles Revet, Mmes Nadia Sollogoub, Michèle Vullien . |
Voir les numéros :
|
Assemblée nationale ( 15 ème législ.) : |
1681 , 1762 , 1767 et T.A. 245 |
|
|
Sénat : |
404 et 516 (2018-2019) |
|
LES CONCLUSIONS DE LA COMMISSION
|
Réunie le mardi 21 mai 2019 sous la présidence de M. Hervé Maurey, président, la commission de l'aménagement du territoire et du développement durable a examiné le rapport pour avis de M. Jean-François Longeot sur le projet n° 404 relatif à l'organisation et à la transformation du système de santé et adopté 30 amendements portant sur 18 articles. Ce texte, déposé à l'Assemblée nationale le 13 février dernier et transmis au Sénat le 26 mars dernier, vise à traduire le volet législatif du plan « Ma Santé 2022 » , présenté par le Président de la République le 13 septembre 2018. Lors de cette réunion, la commission pour avis a rappelé l'attention qu'elle porte depuis sa création à la problématique des inégalités territoriales dans l'accès aux soins, caractérisées sous le vocable de « déserts médicaux ». La majorité des commissaires, toutes sensibilités politiques confondues, a tenu à marquer son attachement au principe d'égal accès aux soins sur l'ensemble du territoire et à la mise en oeuvre de mesures de nature à mieux réguler la répartition géographique des professionnels de santé , en particulier les médecins. Alors que le rythme d'adoption des lois « Santé » tend à s'accélérer depuis 10 ans, les inégalités d'accès aux soins se creusent sur l'ensemble du territoire . Auparavant résumées à l'opposition classique entre Nord et Sud, elles se retrouvent désormais à toutes les échelles géographiques selon une configuration centre/périphérie. Si toutes les professions de santé sont concernées par ce phénomène, les inégalités d'accès aux médecins sont particulièrement marquées. Les écarts de densité entre départements varient en moyenne de 1 à 3 pour les médecins généralistes . Ainsi, 9 % de la population française vit aujourd'hui dans un désert de médecins généralistes, soit près de 6 millions de personnes . L'accès aux spécialistes est encore plus disparate, avec un rapport de 1 à 8 , et même de 1 à 24 pour les pédiatres. Ces inégalités devraient d'ailleurs se renforcer dans les années à venir. Les conséquences de cette situation sont potentiellement dévastatrices et des géographes tels qu'Emmanuel Vigneron ont ainsi démontré les conséquences de la désertification médicale sur l'état de santé des populations. La carte des « déserts médicaux » se superpose aujourd'hui à celle de la mortalité précoce. |
|
À cette situation sanitaire et sociale préoccupante, s'ajoute un fardeau inacceptable pour les finances publiques : la Cour des comptes estime que les inégalités territoriales d'accès aux soins coûtent entre 900 millions d'euros et 3 milliards d'euros par an au système de santé. Ce constat sur le creusement des inégalités d'accès aux soins et le manque d'ambition du projet de loi n'a pas empêché la commission pour avis de juger satisfaisantes plusieurs dispositions du texte . Ainsi, l'élargissement des modalités de recours au médecin adjoint dans les zones sous-denses et la sécurisation du bénéfice du contrat d'engagement de service public en cas d'évolution du zonage des zones sous-denses sont de nature à encourager l'exercice médical dans ces territoires. Le renforcement de l'association des élus , notamment des parlementaires, à la politique de santé est également positif. Enfin, les partages de compétences entre professionnels de santé, l'assouplissement du régime des protocoles de coopération, d'ailleurs préconisé par le rapport d'information de la commission sur les « déserts médicaux » (2013), ou encore le développement du « télésoin » peuvent libérer du temps médical et rapprocher les soins des populations. La commission pour avis souscrit naturellement à ces orientations. Toutefois, une grande majorité des interlocuteurs entendus par le rapporteur pour avis affirme douter de la capacité du projet de loi à améliorer à court terme le quotidien de nos concitoyens. Ainsi, la « suppression » du numerus clausus n'aura qu'un effet limité voire aucun effet sur la répartition des futurs professionnels de santé sur le territoire. En outre, les conséquences de cette réforme ne commenceront à produire leurs effets que d'ici dix à quinze ans. Face à l'urgence de la situation, une réponse plus ambitieuse est donc nécessaire, et la commission de l'aménagement du territoire et du développement durable a adopté 30 amendements en ce sens . Ces mesures s'inscrivent dans une triple logique : - adapter les études de médecine et le système de soins à l'exigence de proximité ; - réguler l'offre de soins et réaffirmer le principe d'égal accès aux soins sur l'ensemble du territoire ; - développer les délégations de tâches et alléger les contraintes administratives pour libérer du temps médical dans tous les territoires de la République. |
|
Sur le volet formation , la commission pour avis a adopté 5 amendements , dont quatre visent à développer les stages effectués en zones sous-denses au cours des études de médecine : - à l'article 1 er , la commission pour avis a adopté un amendement en commun avec le rapporteur pour avis de la commission de la culture, notre collègue Laurent Lafon, visant à préciser que les études de santé favorisent , par leur organisation, la répartition équilibrée des futurs professionnels de santé sur le territoire au regard des besoins de santé ; - à l' article 2 , elle a adopté trois amendements . Le premier a pour objectif de valoriser les étudiants qui ont choisi d'effectuer un stage en zones sous-denses dans les modalités d'affectation des postes ouverts aux étudiants en troisième cycle des études de médecine. Le deuxième résulte de riches échanges en commission et vise à imposer la réalisation d'un stage en zones sous-denses pour les internes de médecine, au cours du troisième cycle. Le troisième, également en commun avec le rapporteur pour avis de la commission de la culture, vise à intégrer les modalités d'organisation des stages en zones sous-denses dans le cadre du troisième cycle des études de médecine ; - à l' article 2 bis , la commission pour avis a adopté un amendement visant à encourager les étudiants de deuxième cycle à effectuer des stages en zones sous-denses . S'agissant des contrats d'engagement de service public (CESP) , la commission propose d'aligner le bénéfice du zonage des zones sous-denses, pour les signataires de tels contrats, sur la durée de l'internat de médecine générale, c'est-à-dire trois années ( article 4 ) afin de sécuriser les projets professionnels et personnels des étudiants . En outre, elle a proposé d'élargir davantage les modalités de recours au médecin adjoint ( article 5 ) . Elle a également adopté un amendement à l'article 7 septies pour rendre effective la procédure de désignation d'un médecin traitant introduite par les députés. Au-delà, outre la suppression de dispositions faiblement normatives ( articles 7 B et 7 E ) ou qu'elle juge inappropriées ( article 10 ter ), la commission pour avis a souhaité prévoir la mise en oeuvre d'un système de garde dans chaque canton à l'article 7 , dans le cadre des communautés professionnelles territoriales de santé (CPTS) et dont les modalités seraient déterminées aux termes de négociations conventionnelles . Au même article 7 , la commission pour avis a adopté un amendement visant à alléger les formalités applicables aux projets territoriaux de santé en transformant la procédure de validation de ces projets par les directeurs généraux des agences régionales de santé en procédure de transmission pour avis simple, tout en préservant l'information du conseil territorial de santé. La commission pour avis a également adopté 7 amendements sur le volet des hôpitaux de proximité ( article 8 ) et des groupements hospitaliers de territoire ( article 10 ) visant à renforcer l'autonomie des anciens hôpitaux locaux au sein des GHT et à garantir en conséquence une offre hospitalière de proximité et de qualité dans tous les territoires. Un amendement vise notamment à supprimer l'habilitation à légiférer par ordonnance demandée par le Gouvernement concernant les hôpitaux de proximité , votre commission ayant regretté la méthode du Gouvernement sur ce point. Concernant la régulation de l'offre de soins dans les territoires et l'installation des médecins libéraux , la commission pour avis a adopté deux amendements portant articles additionnels après l'article 4, dans le prolongement des demandes exprimées par plusieurs associations d'élus, au premier rang desquelles l'Association des petites villes de France, Villes de France et l'Association des maires ruraux de France, et des recommandations formulées par la Cour des comptes dans plusieurs rapports entre 2014 et 2017 : - le premier s'articule autour d'un double dispositif : en premier lieu, il tend à renvoyer à la négociation conventionnelle entre les médecins et l'Assurance-maladie, la détermination des conditions dans lesquelles les médecins doivent participer à la réduction des inégalités territoriales dans l'accès aux soins et, le cas échéant, la détermination des mesures de limitation d'accès au conventionnement dans les zones sur-dotées, définies par l'agence régionale de santé. En second lieu, à défaut d'accord sur ce point entre les médecins et l'Assurance-maladie dans un délai d'un an à compter de la promulgation de la présente loi, cet amendement vise à mettre en oeuvre un système dit de conventionnement sélectif , afin de limiter les installations des médecins dans les zones sur-dotées selon un principe « une arrivée pour un départ ». Ce dernier dispositif est en vigueur en Allemagne et correspond, par ailleurs, à ce qui existe pour d'autres professions de santé, avec des effets positifs sur la répartition des professionnels concernés (sages-femmes, infirmiers libéraux, masseurs-kinésithérapeutes) mais il n'a jamais été tenté pour les médecins. Il ne s'agit pas d'une mesure de coercition mais de régulation de l'offre de soins, qui permettrait par ailleurs de maîtriser la croissance des dépenses de santé en zones sur-dotées. La commission relève à cet égard que 87 % des personnes interrogées dans un sondage IFOP pour le JDD souhaitent obliger les médecins à s'installer dans les zones sous-denses ; |
|
- le second vise à introduire une précision relative au principe d'égal accès aux soins à l'article du code de la sécurité sociale relatif aux libertés d'exercice et d'installation des médecins . L'inscription de ce principe, consacré tant par le Conseil constitutionnel que par le Conseil d'État vise à rappeler que la liberté d'installation des médecins peut être limitée pour lutter contre les inégalités d'accès aux soins au nom de la protection de la santé, principe particulièrement nécessaire à notre temps au sens du Préambule de 1946. En outre, la répartition territoriale globalement plus favorable de certaines professions de santé, ainsi que leur démographie dynamique font, plus que jamais, des partages de compétences une des réponses à la problématique des « déserts médicaux » . Aussi, dans la continuité des orientations du rapport du Président Maurey de 2013, la commission pour avis propose certains approfondissements ponctuels et pragmatiques : - à l'article 7 quater , un amendement adopté par la commission vise à permettre aux pharmaciens correspondants de prescrire des examens de biologie médicale pour les patients atteints de pathologies chroniques, dans le cadre de l'exercice coordonné. - à l'article 7 sexies A , la commission pour avis propose d'étendre le droit de prescription de sages-femmes à l'ensemble des actes, produits et prestations nécessaires à l'exercice de leur profession, sans limites réglementaires, pour éviter les situations de doubles consultations . Par ailleurs, la reconnaissance de la place des sages-femmes dans le système de santé comme praticiennes de premier recours , proposée par la commission pour avis à cet article, pourrait permettre de mieux identifier leur place dans le système de santé, afin de garantir un meilleur accès aux soins pour les Françaises sur l'ensemble du territoire. Enfin, si le numérique n'est pas une panacée, il représente une solution particulièrement intéressante, pour autant que son déploiement soit adapté aux besoins des territoires. La commission pour avis a ainsi adopté 4 amendements sur ce volet : - à l'article 12 , deux amendements adoptés par la commission proposent de faire de l'espace numérique de santé un outil au service des populations et des territoires. Ils prévoient que l'espace numérique intègre des services permettant aux patients de connaître la disponibilité des professionnels de santé autour d'eux et de saisir l'organisme gestionnaire pour qu'un médecin traitant leur soit proposé ; - aux articles 13 et 13 bis , deux amendements précisent que le déploiement de la télémédecine et du télésoin devra tenir compte des inégalités d'accès à Internet, afin d'éviter que la fracture numérique ne s'ajoute à la fracture sanitaire. Par ailleurs, un amendement adopté par la commission pour avis contraint le pouvoir réglementaire à prendre en compte la spécificité des déserts médicaux dans la détermination des conditions de prise en charge financière des actes de télémédecine, pour garantir un remboursement effectif des téléconsultations sur l'ensemble du territoire. Sous réserve de l'adoption de ses amendements, la commission a donné un avis favorable à l'adoption des articles du projet de loi relatif à l'organisation et à la transformation du système de santé, dont elle s'est saisie pour avis. |
EXPOSÉ GÉNÉRAL
Mesdames, Messieurs,
La fracture sanitaire s'ajoute aux nombreuses fractures qui traversent nos territoires et grèvent la cohésion nationale. Le thème de l'égal accès aux soins , qui ne figurait pas à l'origine dans ceux du Grand Débat voulu par le Président de la République, s'est d'ailleurs imposé comme une priorité pour les Français.
La commission de l'aménagement du territoire et du développement durable travaille depuis sa création sur la question des « déserts médicaux ». Elle avait notamment publié un rapport d'information Déserts médicaux : agir vraiment 1 ( * ) en 2013, dans le cadre d'un groupe de travail dédié à ce sujet, appelant à une politique volontariste et puissante pour résorber la fracture territoriale dans l'accès aux soins .
En 2015 , à l'occasion de l'examen du projet de loi de modernisation de notre système de santé, la commission s'était saisie pour avis de plusieurs dispositions intéressant la santé, l'environnement et la désertification médicale. En 2017 , votre commission a souhaité relancer ses travaux sur le sujet, dans la perspective du dépôt prochain d'un projet de loi « Santé », et a recréé un groupe de travail , coprésidé par le Président Hervé Maurey et votre rapporteur pour avis, Jean-François Longeot.
En cohérence avec cette attention constante portée aux inégalités territoriales d'accès aux soins , la commission s'est saisie pour avis du projet de loi relatif à l'organisation et à la transformation du système de santé. Le texte initial comportait 23 articles , constitués de mesures techniques et de nombreuses demandes d'habilitation à légiférer par ordonnance. À l'issue de son examen par les députés, le texte comporte désormais 73 articles de taille et d'importance très hétérogènes mais son ambition reste très limitée aux yeux de votre commission.
Dans ce cadre, votre commission pour avis s'est particulièrement intéressée à 18 articles du projet de loi ayant des conséquences territoriales pour l'organisation des soins et a proposé l'adoption de 30 amendements à la commission des affaires sociales, saisie au fond, portant sur ces articles.
Si certaines dispositions du texte issu des travaux de l'Assemblée nationale constituent des avancées ou des points relativement consensuels entre l'ensemble des acteurs concernés (professionnels de santé, État, élus locaux, Assurance-maladie), ces mesures sont nettement insuffisantes, aux yeux de votre commission pour avis, pour traiter la question des déserts médicaux .
Aussi, les amendements proposés par votre commission pour avis constituent des mesures resserrées et pragmatiques au service de l'intérêt général et des collectivités territoriales. En particulier, face au creusement des inégalités territoriales d'accès aux soins et à l'inefficacité des mesures d'incitation financière à l'installation des médecins, la commission de l'aménagement du territoire et du développement a proposé des mesures visant à mieux réguler l'offre de soins , s'inspirant de la position adoptée par le Sénat en 2015 lors de l'examen du précédent projet de loi « Santé ».
I. UN PROJET DE LOI INSUFFISANT FACE À L'AGGRAVATION DES INÉGALITÉS TERRITORIALES D'ACCÈS AUX SOINS
A. UNE URGENCE SOCIALE
Si le système de soins français est généralement vanté pour sa capacité à garantir à tous les citoyens un égal accès aux soins, cette assertion ne résiste pas à l'étude des faits. Depuis près de 20 ans, les inégalités territoriales d'accès aux soins se creusent sans que les mesures décidées par l'État, l'Assurance-maladie et les collectivités territoriales pour inciter les médecins à s'installer dans les zones sous-denses, c'est-à-dire les zones caractérisées par une offre de soins insuffisante ou par des difficultés d'accès aux soins 2 ( * ) , ne démontrent leur efficacité.
Les constats concernant les défauts de l'organisation du système de soins français sont connus et partagés entre les acteurs du système de santé et les élus, qu'ils soient locaux ou nationaux, et l'accélération du rythme d'adoption des lois « Santé » n'est pas parvenue à y remédier .
La Cour des comptes a d'ailleurs pu les rappeler à de nombreuses reprises dans ses rapports annuels sur l'application des lois de financement de la sécurité sociale (RALFSS) et lors de son audition par le groupe de travail « déserts médicaux » de votre commission. Alors que les inégalités d'origine financière d'accès aux soins peuvent être atténuées par les dispositifs de prise en charge à 100 % par l'Assurance-maladie, par la couverture maladie universelle complémentaire pour les ménages les plus fragiles et par les couvertures complémentaires santé d'entreprise, généralisée au 1 er janvier 2016, aucune solution pérenne et efficace n'a été élaborée à ce stade pour contrer la progression des inégalités d'accès aux soins d'origine géographique.
En cause, le cloisonnement entre les différentes professions de santé et entre la médecine de ville et l'hôpital, des évolutions importantes dans les aspirations des jeunes médecins et des dynamiques propres à certains territoires, qui souffrent d'un manque de dynamisme face aux mutations contemporaines de l'économie et au phénomène de métropolisation , largement documentés par votre commission, en particulier dans le rapport de 2017 du Président Maurey et de notre collègue Louis-Jean de Nicolaÿ Aménagement du territoire : plus que jamais une nécessité 3 ( * ) . Par ailleurs, la réticence des Gouvernements successifs quant à l'introduction de mesures de régulation de l'offre de soins laisse penser que le problème n'est pas près de disparaître .
1. Le creusement des écarts de densité médicale et l'augmentation des délais d'attente pour accéder à un médecin
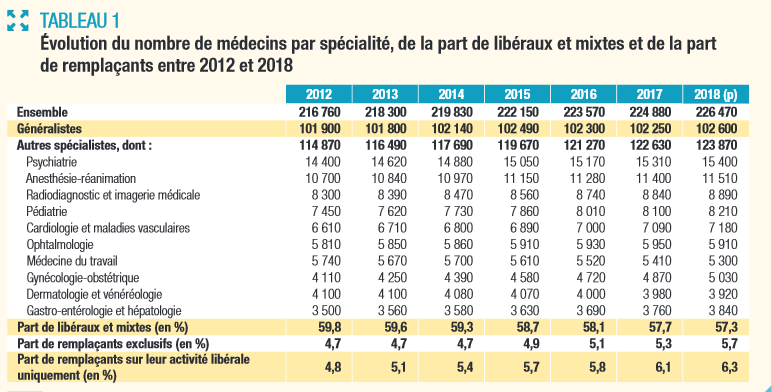
Votre rapporteur pour avis constate que les inégalités territoriales en matière de répartition des médecins libéraux demeurent importantes et tendent à se creuser alors même qu'il n'y a jamais eu autant de médecins en France , comme le montre le tableau ci-dessous extrait d'une note de la DREES de mai 2018 4 ( * ) .
ÉVOLUTION DU NOMBRE DE MÉDECINS PAR SPÉCIALITÉ, DE LA PART DE LIBÉRAUX ET MIXTES ET DE LA PART DE REMPLAÇANTS ENTRE 2012 ET 2018
Source : DREES, mai 2018.
Les écarts de densité entre départements varient en moyenne de 1 à 3 pour les médecins généralistes . Ainsi, 9 % de la population française vit aujourd'hui dans un désert de médecins généralistes, soit près de 6 millions de personnes . L'accès aux spécialistes est encore plus disparate, avec un rapport de 1 à 8 , et même de 1 à 24 pour les pédiatres.
À titre d'exemple 5 ( * ) , Paris compte une densité de 610 médecins spécialistes pour 100 000 habitants contre 184 spécialistes en moyenne pour 100 000 habitants à l'échelle de la France entière, 80 dans l'Ain, 85 en Haute-Loire ou encore 78 dans la Meuse et à peine plus de 70 dans l'Eure.
Pour les médecins généralistes, les écarts vont de 248 médecins pour 100 000 habitants à Paris , à 48 à Mayotte, 114 en Mayenne, 122 dans la Nièvre ou encore 116 dans l'Yonne, avec une moyenne de 153 médecins généralistes pour 100 000 habitants à l'échelle de la France entière.
En tendance, les effectifs de médecins vont continuer à baisser jusqu'en 2030, alors même que la population française est amenée à s'accroître. D'ici 2025, 1 médecin généraliste sur 4 aura cessé d'exercer. La densité médicale devrait retrouver son niveau de 2015 en 2030.
À l'heure actuelle, les communes rurales des périphéries des grands pôles et les communes hors influence des pôles concentrent la part de la population ayant la plus faible accessibilité aux médecins généralistes et 9 142 communes sont en situation de sous-densité au sens du code de la santé publique.
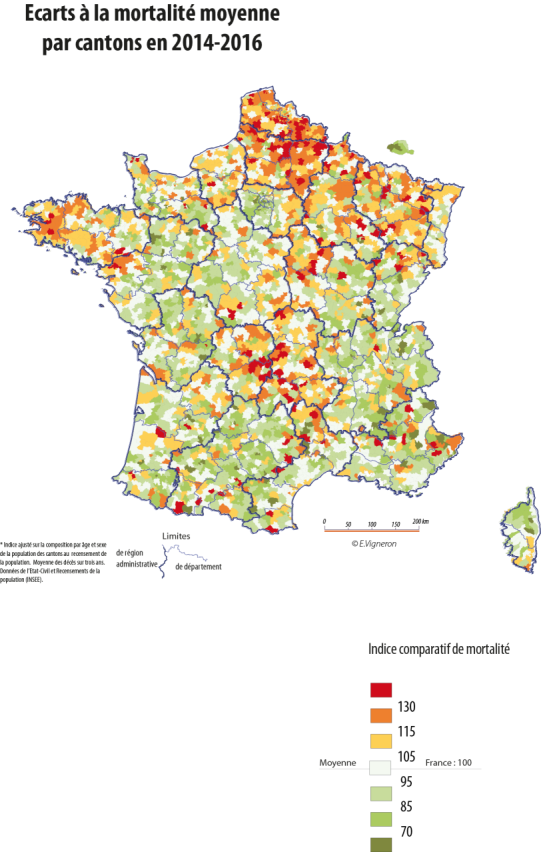
Source : Emmanuel Vigneron.
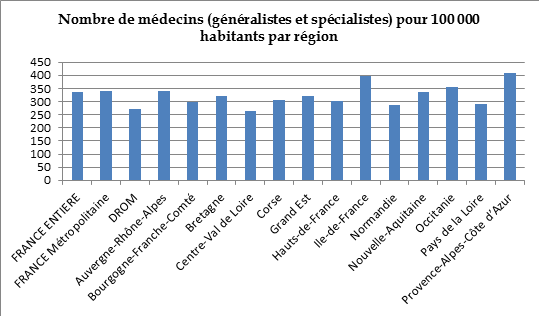
Les régions les plus touchées sont les Antilles-Guyane, la Corse, le Centre-Val de Loire, la Normandie, l'Auvergne-Rhône-Alpes, la Bourgogne-Franche-Comté et l'Île-de-France hors Paris.
Les plus fortes densités sont notées dans le Sud-Est de la France, l'arc atlantique, les départements urbains hospitalo-universitaires et les départements frontaliers de l'Est de l'Hexagone 6 ( * ) . Le graphique ci-dessous fait état des écarts de densité d'une région à l'autre.
Source : DRESS, 2018.
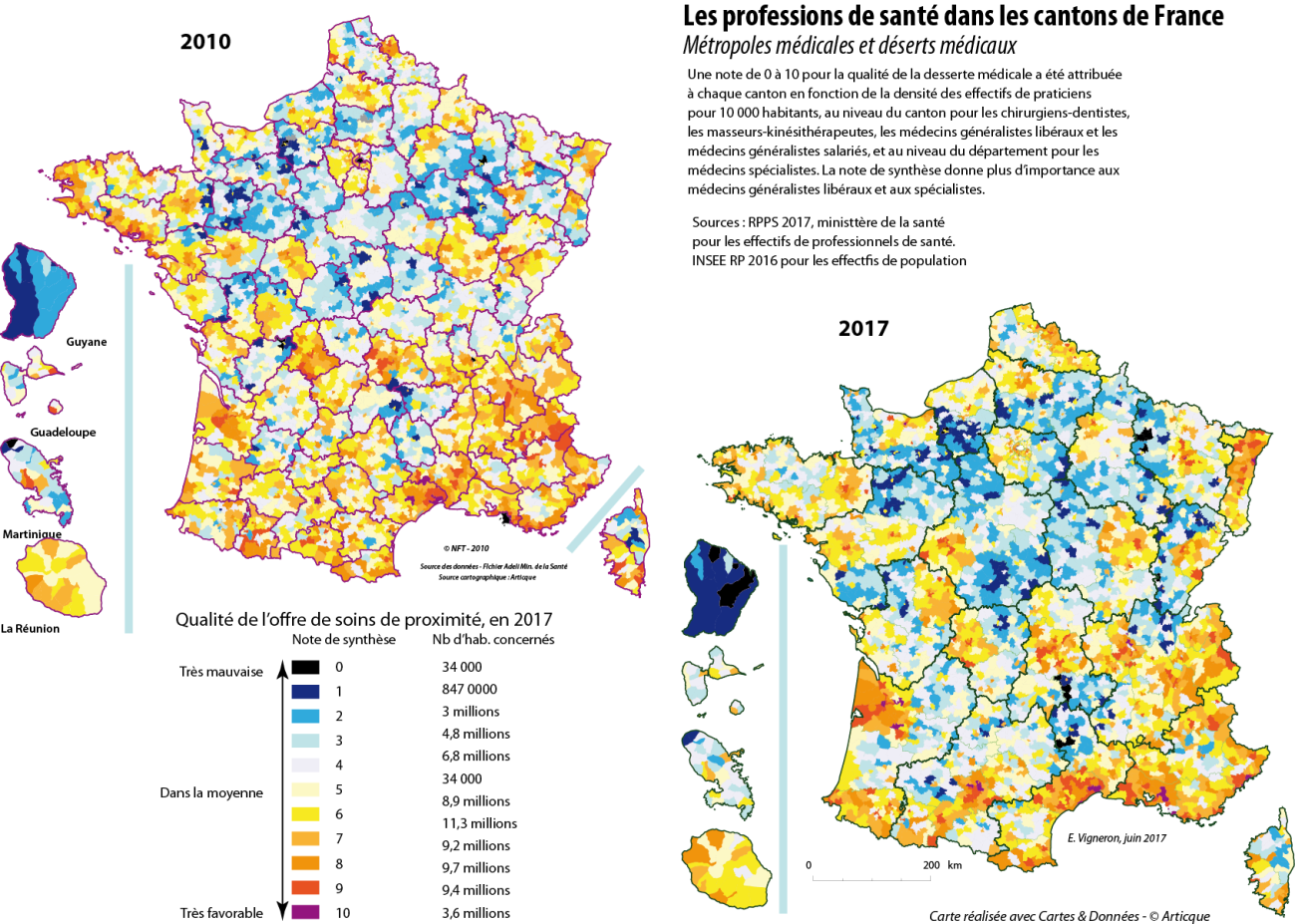
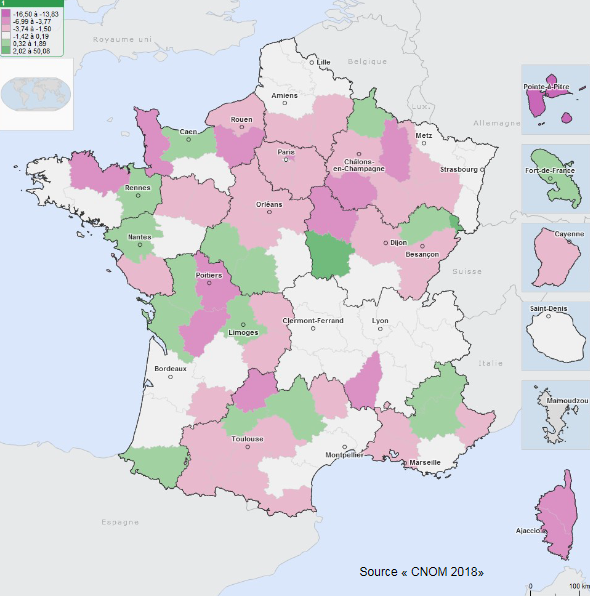
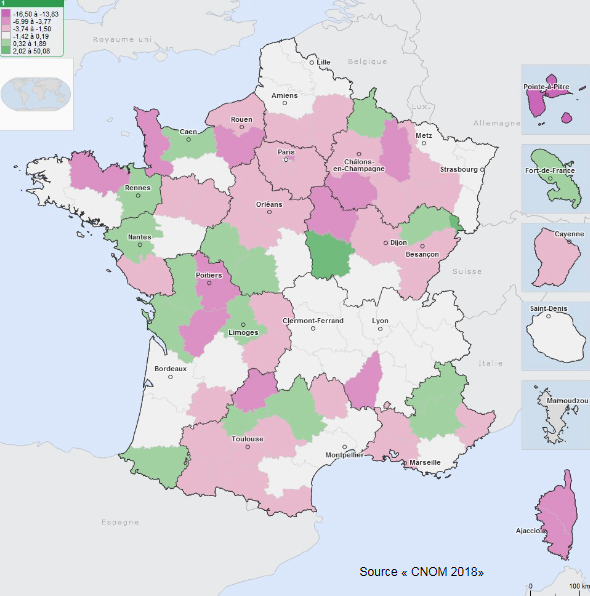
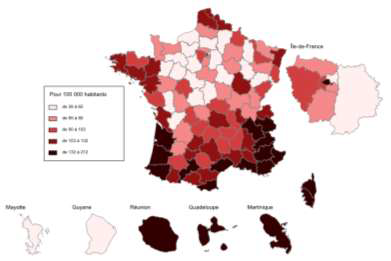
Au total, les écarts de densité entre régions et entre départements se creusent , comme l'illustre la carte ci-dessous extraite de l'Atlas national de la démographie médicale en France, réalisé annuellement par le Conseil national de l'Ordre des médecins (CNOM) 7 ( * ) . Les disparités sont encore plus fortes à l'échelle infrarégionale et infradépartementale .
VARIATION DES DENSITÉS DE MÉDECINS, 2010-2018
(ACTIVITÉ RÉGULIÈRE - LIBÉRALE ET MIXTE)
Source : CNOM, Atlas de la démographie médicale, 2018.
Ainsi, selon le CNOM, le renouvellement des générations est très inégal selon les spécialités et partiel pour la médecine générale ; l'exercice libéral poursuit son recul et près d'un médecin en activité régulière sur deux a désormais un exercice salarié.
Sur le champ où la comparaison est possible, la part de la population résidant dans une commune sous-dense a augmenté entre 2012 et 2015 : au seuil de 2,5 consultations fixé 8 ( * ) par la DREES pour définir son indicateur d'accessibilité potentielle localisée (APL), elle est ainsi passée de 7,8 % à 8,6 % 9 ( * ) . Sur cette période, l'accessibilité moyenne des communes classées sous-denses en 2012 est globalement restée stable alors que les communes sous-denses en 2015 ont connu une dégradation de leur situation : leur accessibilité était en moyenne plus favorable en 2012 qu'elle ne l'est en 2015 .
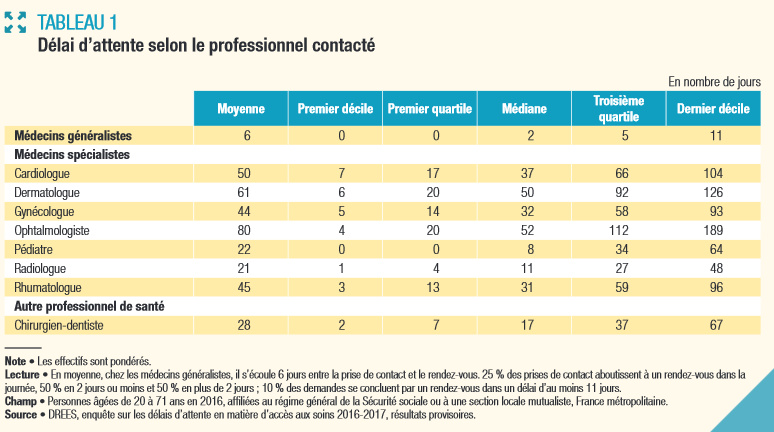
Conséquence directe du creusement des écarts de densité médicale, les délais d'attente pour accéder à un médecin sont en hausse . Deux éléments en particulier permettent d'appréhender cet enjeu : le délai d'obtention d'un rendez-vous auprès des professionnels et la distance d'accès à ces professionnels.
Selon une étude de la DRESS d'octobre 2018 , pour les médecins généralistes « 6 jours s'écoulent en moyenne entre la prise de contact et le rendez-vous, tous motifs de demande confondus (symptômes, suivi régulier, renouvellement d'une ordonnance) ». Pour accéder à certains spécialistes, les délais d'attente sont néanmoins beaucoup plus importants : « 61 jours en dermatologie et 80 jours en ophtalmologie . Ils sont en moyenne de 3 semaines chez le pédiatre et le radiologue, 1 mois chez le chirurgien-dentiste, environ 1 mois et demi chez le gynécologue et le rhumatologue et 50 jours chez le cardiologue . [...] Chez l'ophtalmologiste, un quart des demandes de rendez-vous aboutissent dans les 20 jours, mais la moitié se matérialise plus de 50 jours après et un quart plus de 110 jours après . Le délai d'attente dépasse 189 jours dans 10 % des cas . Les disparités les plus marquées concernent les délais d'attente chez le radiologue : le troisième quartile (borne inférieure des 25 % des délais les plus longs) est 6,8 fois supérieur au premier quartile (borne supérieure des 25 % des délais les plus courts). Ce rapport interquartile est de 5,6 chez l'ophtalmologiste, 5,3 chez le chirurgien-dentiste, 4,6 chez le dermatologue et 3,9 chez le cardiologue » 10 ( * ) .
Le tableau ci-dessous reprend les principaux délais d'attente constatés selon le professionnel contacté.
DÉLAI D'ATTENTE SELON LE PROFESSIONNEL CONTACTÉ
Source : DRESS, 2018.
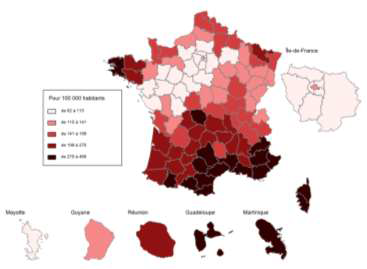
Dans son RALFSS de 2018 , la Cour des comptes soulignait particulièrement la répartition inégale des ophtalmologues sur le territoire (5 947 en 2017, dont 87 % en exercice libéral ou mixte). Elle relevait qu'à organisation inchangée des soins visuels, la baisse de la démographie des ophtalmologues aurait pour conséquence d'étendre les difficultés d'accès à des territoires aujourd'hui préservés : la densité moyenne des ophtalmologues devrait ainsi baisser de 20 % jusqu'en 2030 et passerait de 7,5 à 6 pour 100 000 habitants . À cela s'ajouterait une baisse du temps médical disponible par patient du fait d'évolutions sociologiques et générationnelles 11 ( * ) .
En cas d'impossibilité d'accéder au médecin souhaité, la DREES relève par ailleurs que les Français ont tendance soit à s'orienter vers un autre professionnel (56 %), soit à renoncer à leur demande (32 %). Le report vers les urgences serait actuellement marginal (3 %) mais pourrait augmenter si les inégalités de répartition des professionnels s'aggravent. Ce dernier chiffre est à comparer au fait que près d'un passage aux urgences sur deux devrait être pris en charge en ville plutôt qu'à l'hôpital 12 ( * ) . Aussi, l'augmentation des délais d'attente pour consulter un médecin entraîne une concentration des patients sur les urgences, dont la fréquentation a doublé en 20 ans, passant de 10 à 20 millions de visites annuelles .
2. Un coût important pour les finances publiques
Les inégalités territoriales d'accès aux soins ne sont pas sans conséquence sur le plan budgétaire et financier. Ainsi, dans son rapport de novembre 2017 consacré à L'avenir de l'Assurance-maladie , la Cour des comptes soulignait que « la mauvaise répartition territoriale des professionnels libéraux au regard des besoins de santé affecte les pratiques professionnelles et soulève de ce fait même la question de la pertinence des actes , voire parfois de leur régularité, dès lors que se constate une demande induite dans les zones sur-dotées , ce que la littérature académique vient confirmer [...] De même, il y a une forte corrélation positive entre la densité des médecins libéraux et les dépenses de médicaments par habitant » 13 ( * ) .
Aussi, votre rapporteur pour avis constate des écarts très importants et injustifiés en matière de dépenses de santé et de médicaments d'un département à l'autre : selon la Cour des comptes « en 2015, la dépense de soins ambulatoires va de 944 euros par habitant en Mayenne à 1 829 euros dans les Bouches-du-Rhône, sans que l'état sanitaire de leur population présente des écarts aussi notables . Si la population en affection de longue durée est supérieure dans les Bouches-du-Rhône (21,7 % contre 14,6 % en Mayenne), le taux de mortalité brut 14 ( * ) y est inférieur (8,9 pour 1 000 habitants contre 9,9 en Mayenne) et l'espérance de vie comparable » 15 ( * ) .
S i aucune étude n'existe à l'heure actuelle concernant le montant des surcoûts imputables à ces inefficiences allocutives , ce que votre rapporteur pour avis déplore d'ailleurs, la Cour a procédé à une estimation qui donne le résultat suivant : les inégalités territoriales d'accès aux soins coûteraient entre 900 millions d'euros et 3 milliards d'euros par an au système de santé . Le rapport du Comité Action Publique 2022 remis en juin 2018 au Président de la République avançait même un chiffre global de 5 milliards d'euros d'économies potentielles face aux inefficiences dans la répartition et l'allocation spatiale des soins.
Votre rapporteur pour avis constate que des mesures de régulation de l'offre de soins présenteraient donc un double intérêt : d'une part, elles permettraient de réduire les inégalités territoriales d'accès aux soins et, d'autre part, elles permettraient de mieux maîtriser l'évolution des dépenses de santé .
3. Des conséquences potentiellement dévastatrices sur l'état de santé des populations
Déjà en 2013, le Président Maurey évoquait les conséquences potentiellement dévastatrices de cette situation dans son rapport d'information précité : « les inégalités territoriales de santé sont un phénomène observé depuis le début des études de santé publique au XIX e siècle, et qui perdure dans un contexte général de progression de l'espérance de vie. On peut les mesurer au niveau du canton ou du quartier urbain à travers le taux de mortalité des populations , corrigé de leur structure par âges, qui est un indicateur synthétique de leur état de santé. [...] Globalement, la situation sanitaire est meilleure en ville qu'à la campagne, meilleure dans les grandes villes que dans les plus petites . »
Plusieurs géographes de la santé s'intéressent à ces questions, tels Olivier Lacoste et Emmanuel Vigneron . Ce dernier, entendu par votre rapporteur dans le cadre des auditions préparatoires à l'examen du texte, lui a d'ailleurs transmis des cartes inédites reproduites dans le présent avis. Ses travaux confirment le lien que l'on peut intuitivement établir entre difficulté d'accès aux soins et dégradation de l'état de santé , bien qu'il soit difficile de tenir un raisonnement « toutes choses égales par ailleurs ».
La carte des « déserts médicaux » se superpose aujourd'hui à celle de la mortalité précoce et une fracture sanitaire et médicale s'ajoute aux fractures territoriales qui traversent notre pays. Ainsi, plus de 60 % des cantons regroupant la moitié de la population métropolitaine auraient connu une évolution moins favorable que la moyenne du pays ces vingt dernières années.
4. Des écarts moins marqués pour les autres professions de santé et une démographie dynamique
Si la démographie des médecins, toutes spécialités confondues, soulève de fortes inquiétudes quant aux conditions dans lesquelles nos concitoyens peuvent accéder à des soins de proximité, de qualité et dans des délais raisonnables, votre rapporteur pour avis relève que tel n'est pas le cas pour les autres professions médicales et paramédicales, qui sont en moyenne mieux réparties sur le territoire national .
C'est notamment le cas des sages-femmes (profession médicale) 16 ( * ) , des pharmaciens 17 ( * ) et des infirmiers (profession paramédicale) 18 ( * ) . Toutefois, comme le notait notre collègue député Philippe Vigier dans son rapport fait au nom de la commission d'enquête de l'Assemblée nationale sur l'égal accès aux soins 19 ( * ) , ces professionnels ne sont pas pour autant parfaitement répartis sur le territoire. Les cartes reproduites ci-dessous l'illustrent : les inégalités de répartition de certains professionnels paramédicaux demeurent marquées, notamment pour les infirmiers.
DENSITÉ DÉPARTEMENTALE DES INFIRMIERS LIBÉRAUX OU MIXTES (À GAUCHE) ET DES MASSEURS-KINÉSITHÉRAPEUTES LIBÉRAUX OU MIXTES (À DROITE) EN 2016
Source : Cour des Comptes (2017), d'après des données de la DREES.
Votre rapporteur pour avis considère néanmoins que ces inégalités ne sont en réalité que le reflet des difficultés d'accès à un médecin car l'exercice de ces professions dépend en grande partie des prescriptions établies par les médecins . Ainsi, comme le rappelait la Cour des Comptes, dans son rapport précité sur l'avenir de l'Assurance-maladie, « il se constitue ainsi, par synergie, de véritables métropoles médicales et paramédicales , alors que se cumulent les difficultés dans d'autres zones » .
Surtout, si les interlocuteurs entendus par votre rapporteur pour avis n'ont que marginalement relevé l'enjeu de la répartition de ces professionnels sur le territoire, c'est que les disparités constatées sont amenées à se réduire progressivement sous l'effet combiné de deux déterminants :
- d'une part, la mise en oeuvre de mesures de régulation des installations en libéral pour plusieurs professions de santé (infirmiers, sages-femmes, masseurs-kinésithérapeutes) ;
- et d'autre part, l'évolution de la démographie de ces professions, particulièrement dynamique.
S'agissant des pharmaciens et des sages-femmes , la croissance démographique devrait se poursuivre jusqu'en 2040 mais à un rythme plus modéré que par le passé.
Ainsi, selon un rapport de 2016 de l'Inspection générale des affaires sociales et l'Inspection générale des finances 20 ( * ) , les pharmaciens demeurent la profession la mieux répartie sur le territoire français : 97 % de la population métropolitaine vit aujourd'hui à moins de 10 minutes en voiture d'une officine et 4 millions de Français franchissent chaque jour le seuil d'une pharmacie 21 ( * ) . Ce maillage territorial découle pour partie des règles applicables aux créations, transferts ou regroupements d'officine, conditionnés à la densité de population. Le régime d'établissement des pharmacies a d'ailleurs été révisé récemment par une ordonnance du 3 janvier 2018 22 ( * ) et des règles spécifiques ont été instaurées pour certains territoires, où l'accès de la population au médicament est plus difficile. Le nombre de pharmaciens a continué à croître de manière régulière depuis 2000 (+ 26 % selon la Cour des Comptes 23 ( * ) ), garantissant une stabilité de la densité sur l'ensemble du territoire. Selon une étude de la DREES de mars 2019 24 ( * ) , avec une croissance de 8 % de pharmaciens prévue entre 2018 et 2040, cette densité devrait rester stable . Il n'y a donc pas aujourd'hui en France de « déserts pharmaceutiques ».
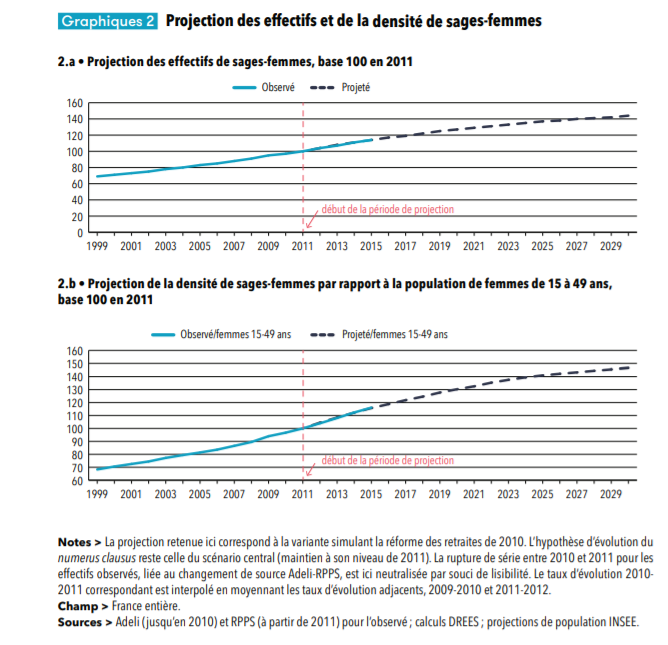
De même, les effectifs des sages-femmes ont augmenté dans une forte proportion depuis 2000 (+ 50 % selon la Cour des comptes 25 ( * ) ) en raison principalement du dynamisme de l'exercice libéral. La DRESS 26 ( * ) estime que cette croissance devrait se poursuivre jusqu'en 2040, mais à un rythme moins soutenu. La densité devrait quant à elle continuer à augmenter. Les graphiques suivants illustrent le dynamisme démographique de la profession.
Source : DREES, Portrait des professionnels de santé, 2016
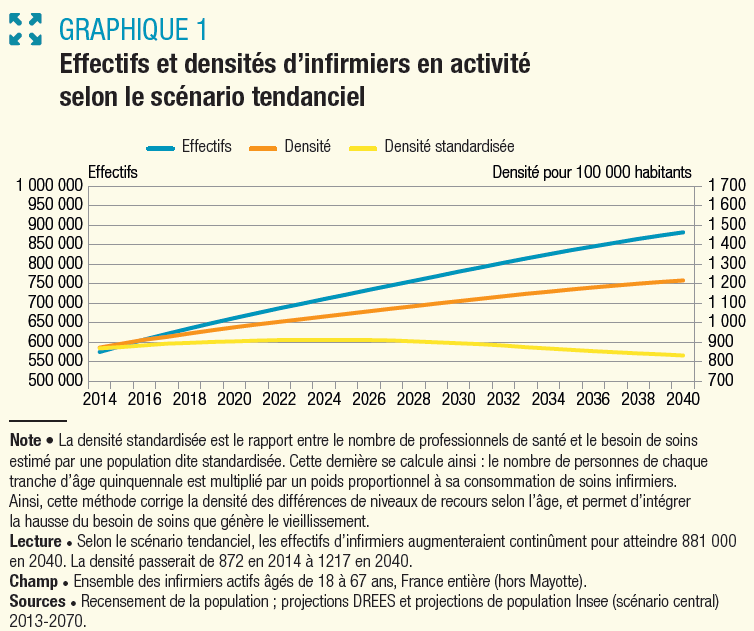
La démographie est également très favorable pour les infirmiers et leurs effectifs vont continuer à croître dans les décennies à venir , même s'ils atteignent déjà un maximum historique. Comme pour les sages-femmes, ce dynamisme est particulièrement dû à l'attrait de l'exercice libéral . Selon une étude de la DREES de 2018 27 ( * ) , « dans l'hypothèse de comportements constants et d'un maintien des politiques en vigueur, le nombre d'infirmiers devrait augmenter de 53 % entre 2014 et 2040 pour atteindre 881 000 infirmiers actifs en 2040 . Cette hausse serait largement plus importante que l'augmentation de la population et se traduirait par une forte progression de la densité de professionnels ». Le graphique ci-dessous illustre cette tendance.
EFFECTIFS ET DENSITÉS D'INFIRMIERS EN
ACTIVITÉ
SELON LE SCÉNARIO TENDANCIEL
Source : DREES, 2018.
En outre, pour les trois professions de santé ayant mis en place des mesures de régulation dans l'installation des professionnels (sages-femmes, infirmiers, masseurs-kinésithérapeutes), tout en ayant profité d'une évolution démographique favorable, l'accessibilité s'est améliorée sur l'ensemble du territoire entre 2016 et 2017 28 ( * ) .
Pour les infirmiers, la progression des effectifs dans les zones très sous-dotés a été de 33 % entre 2008 et 2011 à la suite de la mise en place de ces mesures de conventionnement sélectif, avec une baisse de 3 % des effectifs dans les zones sur-dotées. Entre 2010 et 2014, le dispositif a été consolidé et les installations ont augmenté de près de 2 points dans les zones très sous-dotées, quand il baissait de 13 points en zones sur-dotées. Pour les masseurs-kinésithérapeutes, les installations en zones sous-dotées ont augmenté de 0,6 point et baissé de 3,8 points en zones sur-dotées sur 2012-2014.
Votre rapporteur pour avis relève que, pour ces professions, l'augmentation du nombre de praticiens habilités à exercer et la régulation des installations ont constitué une combinaison pertinente au service de la résorption des inégalités territoriales d'accès aux soins .
B. LA NÉCESSITÉ DE RENFORCER LA DIMENSION TERRITORIALE DE LA POLITIQUE DE SANTÉ
1. La politique de santé demeure fortement centralisée, bien que de nouvelles organisations, plus adaptées aux besoins des territoires, émergent progressivement
L'organisation du système de santé français est largement centralisée, tendance renforcée depuis la loi dite HPST du 21 juillet 2009 29 ( * ) qui ne permet plus désormais aux collectivités territoriales de créer des établissements publics de santé, aux termes de l'article L. 6141-1 du code de la santé publique.
Les compétences des collectivités territoriales en matière d'organisation des soins sont limitées même si le département dispose d'une compétence de droit commun en matière d'aide sociale légale et que la commune exerce des compétences en matière d'aide sociale facultative à travers le centre communal d'action sociale (CCAS) 30 ( * ) . En outre, aux termes de l' article L. 1424-1 du code de la santé publique , les régions peuvent définir des objectifs particuliers en matière de santé, dans le cadre de leurs compétences. Enfin, l' article L. 1511-8 du code général des collectivités territoriales confère aux collectivités territoriales uniquement un levier incitatif pour attirer des professionnels de santé sur leur territoire. Sur ce dernier point, votre rapporteur pour avis a pu constater les moyens considérables déployés par certaines collectivités, à l'occasion d'un travail de terrain dans le département du Doubs.
Aussi, votre rapporteur pour avis partage l'objectif affiché par les pouvoirs publics, depuis plusieurs années, de décloisonner l'hôpital et la médecine de ville et d'assurer un meilleur maillage du territoire avec de nouvelles organisations professionnelles car les schémas d'organisation du système de soins n'ont pas suffisamment évolué pour prendre en compte le vieillissement de la population, l'augmentation des maladies chroniques et la demande sociale de soins de proximité .
Le déploiement des communautés professionnelles territoriales de santé (CPTS) constitue à cet égard une réelle opportunité pour rapprocher les soins des populations , en particulier dans les zones sous-denses. La loi du 26 janvier 2016 de modernisation de notre système de santé a été un premier pas, en posant les bases de nouveaux outils de réorganisation et de restructuration de l'offre de soins pour améliorer les parcours de santé 31 ( * ) . Depuis, le Président de la République a annoncé le déploiement d'environ 1 000 CPTS à horizon 2022, chacune devant à terme couvrir une population estimée entre 20 000 et 100 000 habitants.
La mobilisation des maisons de santé pluridisciplinaires et des maisons de services au public est également une opportunité à développer aux yeux de votre commission pour avis. Au 7 juin 2018, l'on dénombrait 1 063 MSP (ainsi que 328 en projet), regroupant près de 15 000 professionnels de santé, ainsi que 1 639 centres de santé (dont 101 centres médicaux, 399 centres polyvalents, 462 centres infirmiers, 677 centres dentaires) et 200 projets de CPTS. Votre rapporteur pour avis est toutefois plus réservé sur la question des hôpitaux de proximité .
Au-delà, votre rapporteur pour avis a relevé avec intérêt la communication de nos collègues Yves Daudigny, Catherine Deroche et Véronique Guillotin sur l'organisation territoriale de la santé le 17 mai dernier au cours de laquelle les rapporteurs ont pointé l'existence d'un « décalage paradoxal entre le besoin ressenti de coopération sur le terrain, la pléthore d'outils juridiques « sur le papier » et le manque de réponses pour aider concrètement les acteurs à construire une vraie coopération au service d'un territoire ».
Au « virage ambulatoire » évoqué depuis plusieurs années et qui devrait se concrétiser à travers les dispositifs susmentionnés, votre rapporteur pour avis ajoute la nécessité d'un « virage territorial » pour le système de soins, qui doit mieux prendre en compte les caractéristiques de chaque territoire et proposer un panier de soins essentiels adapté, évolutif et cohérent avec les besoins des populations. Les collectivités territoriales pourraient par ailleurs disposer d'une compétence d'aménagement sanitaire et social du territoire.
2. Un sentiment d'impuissance qui grandit chez de nombreux élus
Votre rapporteur pour avis a été particulièrement marqué par le sentiment d'impuissance voire la détresse affichée par certains élus locaux qu'il a pu rencontrer au cours de ses auditions et du travail de terrain réalisé dans le département du Doubs.
Dans ce contexte, si les élus locaux s'investissent fortement sur la question de l'accès aux soins, ils ne souhaitent pas, pour autant, prendre la place de l'État sur cette compétence régalienne qui relève à leurs yeux, et à juste titre, de l'équité territoriale. Plusieurs associations d'élus entendues par votre rapporteur pour avis ont également fait part de difficultés de communication avec les agences régionales de santé compétentes dans le ressort de leur territoire.
Les initiatives se multiplient dans les territoires pour faire face à l'absence de médecins et le cas de la médecine ambulante 32 ( * ) est particulièrement intéressant aux yeux de votre rapporteur pour avis. Tout en préservant la qualité et la sécurité des soins, ces organisations innovantes doivent permettre de combler les cas d'insuffisance ou de carence de l'initiative médicale privée.
Toutefois, le modèle économique de ces dispositifs devra être consolidé et certains freins réglementaires pourraient être levés. Auparavant contraintes par le régime juridique de la médecine foraine, des initiatives locales émergent depuis la réforme du code de déontologie des médecins .
En région Auvergne Rhône-Alpes, quatre cabinets médicaux mobiles DOK'ICI, rattachés à des centres de santé récemment créés, sont opérationnels depuis le début de l'année 2019. Cofinancés par la région, l'ARS et les collectivités bénéficiaires, les camions de santé sont spécifiquement déployés dans les petites communes et les villages ne disposant pas de médecins. D'autres initiatives portées par les collectivités territoriales, dans l'Oise par exemple, pourraient bientôt voir le jour.
Votre rapporteur pour avis souhaite apporter son soutien à ces initiatives, qui permettent aux collectivités territoriales d'apporter une réponse concrète à la question de l'accès aux soins .
C. LES ARTICLES DONT VOTRE COMMISSION S'EST SAISIE POUR AVIS
Depuis 2017, s'il est indéniable que le Gouvernement s'est mobilisé sur le front de la santé, force est de constater que les solutions retenues sont sans commune mesure avec l'urgence de la situation .
D'ailleurs, cette préoccupation avait déjà été affichée sous le précédent Gouvernement, à travers le Pacte Territoire Santé lancé en 2012 et inscrit dans le code de la santé publique par la loi de 2016 de modernisation de notre système de santé 33 ( * ) .
Aussi, votre rapporteur pour avis doute de la capacité des nouvelles mesures annoncées par le Gouvernement , qui reposent essentiellement sur un volet incitatif et de rationalisation, de répondre avec justesse à l'enjeu de la désertification médicale. Ce sentiment est d'ailleurs partagé par la plupart des personnes entendues au cours des 25 heures d'auditions qu'il a conduites en préparation du présent avis.
1. La traduction d'annonces gouvernementales
Le projet de loi n° 404 relatif à l'organisation et à la transformation du système de santé s'inscrit dans la continuité, sur le plan législatif, de plusieurs plans gouvernementaux annoncés depuis 2017.
En premier lieu, un plan pour Renforcer l'accès territorial aux soins a été présenté le 13 octobre 2017 par le Premier ministre et la ministre des Solidarités et de la Santé. Pour suivre la mise en oeuvre de ce plan, trois délégués nationaux à l'accès aux soins ont été nommés par la ministre des Solidarités et de la Santé afin de faire remonter les expériences réussies des territoires, d'identifier les difficultés et les freins rencontrés sur le terrain 34 ( * ) . En outre, le 6 février 2018, une trentaine d'organisations représentant les professionnels de santé ont signé une charte avec l'État pour lutter contre les déserts médicaux. Cet engagement symbolique doit permettre de décliner le plan de renforcement territorial de l'offre de soins.
En second lieu, une Stratégie de transformation du système de santé a été lancée le 13 février 2018 par le Premier ministre et la ministre des Solidarités et de la Santé et intègre un volet territorial (chantier n° 5). Un premier volet de cette stratégie a été traduit dès la loi du 22 décembre 2018 de financement de la sécurité sociale pour 2019 35 ( * ) puis, après une phase de consultations, le Président de la République a présenté les principales orientations retenues dans ce cadre le 18 septembre 2018 ( voir encadré ).
|
Le plan Ma Santé 2022 À l'occasion de la présentation du plan de transformation du système de santé (« Ma Santé 2022 »), le 18 septembre 2018, le Président de la République a prononcé un discours dessinant les contours de ce qu'il appelle l' « État providence du XXIème siècle ». Partant du constat que le système de santé français souffre davantage de difficultés d'organisation que d'un problème de sous-financement, le Président de la République a appelé à « restructurer notre organisation pour les cinquante années à venir » et a affirmé que « la structuration des soins de proximité est la priorité des priorités ». Au total, 3,4 milliards d'euros sont prévus pour ce plan, dont 1,6 milliard pour l'organisation des soins dans les territoires, 500 millions pour la transformation numérique, 420 millions pour l'évolution des métiers et des formations et près d' 1 milliard pour l'investissement hospitalier. Le Président de la République a, en outre, annoncé un relèvement de l'ONDAM (Objectif national des dépenses d'Assurance-maladie) de 2,3 % à 2,5 % pour 2019 (soit une augmentation de 400 millions d'euros), entériné dans le cadre de la loi de financement de la sécurité sociale pour 2019 et qui correspond à un total de 200,3 milliards d'euros pour 2019 . Cette revalorisation doit servir à accélérer les déploiements de CPTS, financer les nouvelles fonctions d'assistants médicaux et accompagner la structuration des hôpitaux de proximité. La réforme du système de santé voulue par le Président de la République s'articule autour de 5 chantiers que sont l'organisation territoriale des soins ; la qualité et la pertinence des actes ; les modes de financement et de régulation ; les ressources humaines et la formation et le numérique. Plusieurs annonces ont notamment retenu l'attention : - la réforme des études de santé avec la suppression du numerus clausus dès 2020 et la refonte du second cycle des études de médecine ; - la création d'un statut d' « assistant médical » , qui devrait permettre à des professionnels d'assister les médecins généralistes et spécialistes ; - la poursuite des délégations de tâches afin de libérer du « temps médical » au service des zones caractérisées par une insuffisance dans l'offre de soins ; - la poursuite du déploiement des communautés professionnelles territoriales de santé , afin de favoriser la coopération de l'ensemble des professionnels de santé ; - la modernisation du système de santé français à travers l'intégration des technologies numériques (télémédecine, télésoins) et l'objectif de création d'un « espace numérique patient » ; - la modernisation du statut de praticien hospitalier . |
Comme l'a rappelé la ministre des Solidarités et de la Santé Agnès Buzyn lors de son audition devant votre commission pour avis ( voir bulletin en annexe ), le projet de loi relatif à l'organisation et la transformation du système de santé présenté lors du Conseil des ministres du 13 février 2019, n'a pas vocation à traduire l'ensemble du plan « Ma Santé 2022 » . Plusieurs mesures du plan sont ainsi mises en oeuvre, en parallèle de la discussion parlementaire, dans des cadres conventionnels, réglementaires ou financiers. Figurent notamment :
- le recrutement de 400 médecins salariés dans les zones sous-denses d'ici à la fin de l'année ;
- le déploiement de 4 000 assistants médicaux 36 ( * ) dès 2019, à la suite de négociations conventionnelles sur les conditions de mise en oeuvre de ce dispositif. Une prise en charge pérenne de leur coût aurait été actée (36 000 euros la première année puis 27 000 euros la seconde, puis 21 000 euros les années suivantes, assortie d'un engagement des médecins d'accroître le nombre de patients dont ils sont le médecin traitant de 5 à 20 %) ;
- la poursuite de la politique d'incitation financière , conventionnelle ou d'État, à l'installation en zones sous-denses ;
- le relèvement du seuil d'exonération du cumul emploi-retraite pour favoriser le maintien en activité des médecins âgés ;
- l'incitation à l'exercice multi-site des médecins libéraux et l'assouplissement du cadre juridique associé ;
- le déploiement des communautés professionnelles territoriales de santé sur l'ensemble du territoire d'ici 2022, dans les conditions déterminées par des négociations conventionnelles menées en 2019.
2. Des mesures ponctuelles aux effets incertains et de nombreuses demandes d'habilitation à légiférer par ordonnance
Dans le prolongement de la ligne définie par le Président Hervé Maurey le 10 avril dernier, lors de la réunion de votre commission 37 ( * ) , votre rapporteur pour avis s'est intéressé à 18 articles ayant des conséquences territoriales, y compris la télémédecine 38 ( * ) .
Le texte adopté par les députés comporte désormais 73 articles , contre 23 articles à l'origine, répartis au sein de cinq titres .
Au sein du titre I er « Décloisonner les parcours de formation et les carrières des professionnels de santé » , qui comporte trois chapitres, votre rapporteur pour avis s'est intéressé à cinq articles en particulier.
L'article 1 er réorganise le premier cycle des études de santé . Il prévoit notamment une réforme du numerus clausus et de la première année commune des études de santé (PACES) dans le prolongement des recommandations émises par le Professeur Jean Paul Saint André 39 ( * ) dans son rapport sur la refonte du premier cycle des études de santé remis à la ministre de l'Enseignement supérieur, de la Recherche et de l'Innovation et à la ministre des Solidarités et de la Santé. Le système propose que l'admission des étudiants en santé repose sur « les capacités d'accueil des formations en deuxième et troisième années de premier cycle [...] déterminées annuellement par les universités », au regard d'objectifs pluriannuels tenant compte des capacités de formation et des besoins de santé du territoire et sur avis conforme de l'agence régionale de santé ou des agences régionales de santé concernées.
L'article 2 vise à réformer les modalités d'accès au troisième cycle des études médicales par la suppression des épreuves classantes nationales.
L'article 2 bis , introduit en séance à l'Assemblée nationale à l'initiative de la rapporteure Mme Rist (LREM), vise à modifier l'article L. 632-1 du code de l'éducation pour souligner l'importance des stages en ambulatoire au cours des études médicales et favoriser la participation des patients à la formation. Le déploiement de l'offre de stage en zones sous-denses serait évalué tous les trois ans par les ministres chargés de la santé et de l'enseignement supérieur et l'évaluation transmise au Parlement.
L'article 4 vise à modifier les conditions dans lesquelles sont conclus les contrats d'engagement de service public (CESP) 40 ( * ) . Outre l'unification du cadre applicable aux étudiants en médecine et en odontologie et un élargissement au bénéfice des médecins et chirurgiens-dentistes ayant obtenu leur diplôme hors Union européenne (PADHUE), cet article tend également à sécuriser les CESP par rapport à une évolution du zonage des territoires sous-dotés au sens de l'article L. 1434-4 du code de la santé publique.
L'article 5 tend à ouvrir les possibilités de recours au médecin adjoint dans les zones sous-dotées précitées.
Au sein du titre II « Créer un collectif de soins au service des patients et mieux structurer l'offre de soins dans les territoires » , qui comporte trois chapitres, votre rapporteur pour avis s'est intéressé à neuf articles , de taille et de portée normative très hétérogène.
L' article 7 B , introduit en commission à l'initiative de M. Isaac-Sibille et plusieurs députés du groupe MODEM, vise à permettre aux collectivités territoriales de définir, sur leur territoire, des objectifs particuliers en matière de promotion de la santé .
L' article 7 E , introduit en séance publique par l'adoption d'un amendement porté par le groupe socialiste, vise à inscrire dans le code de la santé publique un principe de responsabilité pour l'ensemble des acteurs de santé d'un territoire.
L' article 7 vise à renforcer la cohérence et la lisibilité des coopérations territoriales entre professionnels de santé en créant la notion de « projet territorial de santé » commun à la ville et à l'hôpital. Il pose également le principe d'une validation des projets de santé des CPTS par les ARS. Plusieurs rapports ont récemment souligné l'intérêt des CPTS pour structurer l'offre de soins dans les territoires 41 ( * ) . Toutefois, à l'heure actuelle, les projets médicaux des groupements hospitaliers de territoire (GHT) et des CPTS ne font l'objet d'aucune coordination ou recherche de complémentarité formalisée, ou seulement de manière sporadique. De même, la loi ne prévoit rien à l'heure actuelle quant à l'intervention de l'État via les ARS pour l'accompagnement du déploiement des CPTS. Le récent rapport de l'IGAS relevait sur ce point que « les ARS ne disposent aujourd'hui d'aucun levier juridique pour s'assurer de la cohérence des projets des CPTS sur leur territoire » 42 ( * ) .
Aux termes de l'article 7 du présent projet de loi, des projets territoriaux de santé seront élaborés par les CPTS, les établissements et services de santé, sociaux et médico-sociaux pour coordonner leurs actions sur la base du diagnostic territorial partagé avant d'être approuvés par le directeur général de l'ARS , sur le fondement du respect du projet régional de santé. Si l'étude d'impact précise que cette validation permettra de s'assurer que les CPTS couvrent bien l'ensemble du territoire sans « zones blanches », il n'y a pas d'obligation de couverture du territoire par les CPTS . Cette validation constituerait par ailleurs un prérequis obligatoire pour la signature d'un contrat territorial de santé et donc pour l'octroi de financements par l'ARS . Enfin, le III, ajouté en séance par l'adoption d'un amendement de M. Isaac-Sibille vise à prévoir que le directeur général de l'ARS présente au moins une fois par an, aux élus locaux et parlementaires de chaque département, le bilan de la mise en oeuvre de la politique de santé sur le territoire du département.
L' article 7 quater , introduit en commission par un amendement du rapporteur, doit permettre la mise en oeuvre du dispositif de pharmacien correspondant , qui existe depuis la loi HPST précitée de 2009 mais n'a jamais été appliqué en pratique. Ce dispositif s'inscrirait dans le cadre d'un exercice coordonné et permettrait au pharmacien, à la demande du médecin ou avec son accord, de renouveler périodiquement des traitements chroniques et ajuster, au besoin, leur posologie.
L'article 7 sexies A , introduit en séance publique à l'initiative de Mme Poletti (LR), vise à étendre les compétences des sages-femmes à la prescription et l'administration de vaccins pour l'enfant.
L' article 7 septies , introduit en commission à l'initiative de plusieurs groupes, vise à prévoir une procédure de désignation d'un médecin traitant dans les cas où un assuré vivant dans une zone caractérisée par une offre de soins insuffisante n'a pas obtenu l'accord du médecin qu'il a choisi.
L' article 8 vise à rénover le cadre juridique applicable aux hôpitaux de proximité (missions, financement, organisation, gouvernance), qui proposent des services de médecine polyvalente notamment en habilitant le Gouvernement à prendre des mesures par ordonnances dans un délai de 18 mois . À l'origine centré sur cette demande d'habilitation à légiférer par ordonnance, l'article a été complété dès le stade de la commission par un amendement du Gouvernement. Le plan « Ma Santé 2022 » prévoit la labellisation des premiers hôpitaux de proximité en 2020, avec l'objectif de disposer de 500 à 600 structures d'ici 2022 43 ( * ) .
Créé par la loi de financement de la sécurité sociale pour 2015 44 ( * ) , les hôpitaux de proximité sont pour la plupart des anciens « hôpitaux locaux » 45 ( * ) , supprimés à compter du 1 er janvier 2010 par la loi HPST précitée. Un système dérogatoire à celui de la « tarification à l'activité » a été mis en place pour ces structures 46 ( * ) , qui bénéficient d'une dotation forfaitaire annuelle garantie (DFG) assise sur les recettes historiques des établissements et des caractéristiques du territoire ainsi que d'un complément de financement fondé sur l'activité. Aux termes de l' article L. 6111-3-1 du code de la santé publique , les hôpitaux de proximité (publics ou privés) exercent une activité de médecine de premiers recours mais n'exercent pas d'activité de chirurgie ou d'obstétrique . L'ARS délivre une autorisation en médecine avec un plafond fixé à 5 500 séjours 47 ( * ) .
L' article 10 vise à renforcer l'intégration des établissements de santé, notamment des hôpitaux de proximité, au sein des groupements hospitaliers de territoire (GHT) . Il généralise les commissions médicales de groupement et transfère la compétence de gestion des ressources humaines médicales, odontologiques, pharmaceutiques et maïeutiques au niveau du GHT. Il ouvre également la possibilité d'une intégration renforcée des établissements de santé aux GHT, en permettant la mutualisation de la trésorerie , l'élaboration d'un plan d'investissement et d'un plan global de financement pluriannuel et la conclusion d'un contrat d'objectifs et de moyens avec les établissements parties. Enfin, le Gouvernement demande l'autorisation de prendre par ordonnance des mesures de cohérence et d'organiser les conditions dans lesquelles les hôpitaux parties à un GHT pourront fusionner.
La loi précitée de 2016 de modernisation de notre système de santé a imposé à l'ensemble des établissements publics de santé de coopérer au sein de groupements hospitaliers de territoire (GHT) 48 ( * ) , non dotés de la personnalité juridique . Selon l'étude d'impact, la création des GHT a permis le regroupement de 891 établissements publics en 135 groupements , aux formats très variables (de 2 à 20 établissements). Les territoires couverts par les GHT sont également variables (de 100 000 à 2,5 millions d'habitants), de même que leur masse budgétaire (100 millions d'euros à plus de 2 milliards d'euros). Le GHT repose sur un projet médical partagé , établi pour 5 ans ainsi que sur un projet de soins partagé. Actuellement, l'ensemble des GHT a finalisé une première version des projets médico-soignants et les principales filières traitées sont le cancer, la prénatalité, les pathologies psychiatriques, l'accident vasculaire-cérébral et l'insuffisance cardiaque. Certains établissements, tels que les CHU, sont systématiquement associés au GHT tandis que d'autres sont simplement partenaires 49 ( * ) . Enfin, les GHT peuvent conclure des conventions de partenariat avec des établissements privés.
L' article 10 ter , introduit en commission par l'adoption d'un amendement de M. Delatte et de plusieurs de ses collègues du groupe LR, avec l'avis défavorable du rapporteur puis modifié par un amendement du Gouvernement en séance publique, vise à prévoir que le sénateur et le député dont la circonscription d'élection est le siège de l'implantation principale de l'établissement public de santé du territoire, peuvent participer au conseil de surveillance dudit établissement avec voix consultative .
Au sein du titre III « Développer l'ambition numérique en santé » , qui comporte trois chapitres, votre rapporteur pour avis s'est intéressé à trois articles .
L' article 12 prévoit l'ouverture d'ici 2022 d'un espace numérique de santé pour chaque usager . Cet espace doit permettre d'ici 2022 de regrouper des services existants (dossier médical partagé, application Ameli, etc.) 50 ( * ) afin de faciliter les échanges entre patients, professionnels et établissements de santé, d'améliorer l'information des usagers du service public de la santé et de leur permettre d'évaluer la qualité des soins.
L'article 13 vise à étendre aux pharmaciens et auxiliaires médicaux la faculté de réaliser des actes par le biais des technologies de l'information et des communications via la reconnaissance du « télésoin » , mettant « en rapport un patient avec un ou plusieurs pharmaciens ou auxiliaires » , aux termes du nouvel article L. 6316-2 du code de la santé publique.
L' article 13 bis , introduit en séance publique à l'initiative de Mme Ramassamy (LR), supprime l'obligation pour le décret déterminant les conditions de mise en oeuvre de la télémédecine de prendre en compte « les déficiences de l'offre de soins dues à l'insularité et l'enclavement géographique » 51 ( * ) .
Au sein du titre IV « Mesures diverses » , qui comprend des dispositions de simplification (chapitre I er ) ainsi que des mesures de sécurisation (chapitre II), votre rapporteur s'est intéressé à un article .
L' article 19 bis A , introduit par l'adoption d'un amendement de Mme Gaillot et des membres du groupe LREM, vise à prévoir la participation d'un député et d'un sénateur, élus dans le ressort de la région, au conseil de surveillance des ARS .
II. LA POSITION DE VOTRE COMMISSION
Au cours de sa réunion du 21 mai 2019, votre commission pour avis a adopté 30 amendements modifiant 18 articles , sur proposition de son rapporteur, afin d'apporter des réponses pragmatiques et structurantes aux enjeux territoriaux du système de santé autour de trois axes principaux :
- accompagner la refonte du numerus clausus et l'adaptation du système de soins à l'exigence de proximité ;
- réguler l'offre de soins et réaffirmer le principe d'égal accès aux soins sur l'ensemble du territoire ;
- alléger les contraintes administratives pesant sur les professionnels de santé, développer les partages de compétences et mettre le numérique au service des populations pour libérer du temps médical.
A. ACCOMPAGNER LA RÉFORME DES ÉTUDES DE SANTÉ ET L'ADAPATATION DU SYSTÈME DE SOINS À L'EXIGENCE DE PROXIMITÉ
1. S'appuyer sur la formation et les débuts de carrière des professionnels de santé pour soutenir les territoires les moins dotés
a) Mieux prendre en compte les besoins de santé des territoires dans les modalités de sélection des étudiants en médecine
Sur le volet formation , votre rapporteur pour avis a pu mesurer, au cours des différentes auditions, le rôle prépondérant des études, tant théoriques que pratiques, dans les choix d'installation des jeunes médecins . Pour autant, les critères de sélection à l'entrée des études de santé ne prennent pas ou peu en compte l'objectif d'une meilleure répartition des professionnels de santé sur le territoire.
En l'état actuel du droit, la première année des études de santé est commune aux études médicales, odontologies, pharmaceutiques et de sages-femmes 52 ( * ) .
En outre, depuis 1971, le numerus clausus détermine le nombre de places disponibles en deuxième année de premier cycle des études médicales de médecine, de maïeutique, d'odontologie et de pharmacie (MMOP) 53 ( * ) . Aux termes de l' article L. 631-1 du code de l'éducation , ce numerus clausus est fixé par arrêté des ministres chargés de l'enseignement supérieur et de la santé et « tient compte des besoins de la population, de la nécessité de remédier aux inégalités géographiques et des capacités de formation des établissements concernés ».
Toutefois, ainsi que le relevait le Président Maurey dans son rapport précité sur les déserts médicaux, ce système « renforce la part prépondérante des étudiants issus des catégories socioprofessionnelles supérieures » et ceux-ci « auront naturellement une certaine réticence, au terme de leurs études, à s'installer en zone rurale ». En outre, le numerus clausus a été conçu dans un objectif de maîtrise des dépenses de santé par la limite du nombre de potentiels prescripteurs .
Ainsi, selon l'aveu même du Gouvernement, le numerus clausus n'a pas permis « d'assurer une couverture suffisante du besoin en professionnels de santé, ni leur répartition sur le territoire » 54 ( * ) .
Plus encore, le numerus clausus ne permet pas de résoudre le problème d'attractivité de certaines spécialités, notamment la médecine générale, qui fait défaut dans les zones sous-dotées . Aussi, la DREES constatait en 2017 que la médecine générale est la deuxième spécialité la moins attractive, après la médecine du travail 55 ( * ) .
Malgré les relèvements successifs du numerus clausus depuis le début des années 2000, le nombre d'étudiants autorisés à poursuivre leurs études dépend certes des critères de sélection appliqués par les universités mais également des capacités d'accueil de ces dernières.
Des 23 % des étudiants inscrits en PACES autorisés à poursuivre leurs études au-delà de la première année , un très grand nombre est issu d'universités parisiennes (1 871 places en médecine) ou encore lyonnaises (595 places en médecine). À l'inverse, de plus petits établissements, souvent situés à proximité de zones sous-denses, ne disposent pas de capacités de formation et d'accueil suffisantes : le nombre de places y est bien moindre (145 places en médecine à Limoges). Une telle répartition des places disponibles à l'issue de la PACES n'est pas de nature à encourager les étudiants à se former puis à exercer en zones sous-dotées.
Au-delà, alors que le Gouvernement met l'accent sur la « suppression » du numerus clausus , votre rapporteur pour avis identifie trois limites majeures à cette réforme :
- en premier lieu, cette réforme ne produira ses effets que dans un délai de dix à quinze ans , étant donné le délai nécessaire à la formation des professionnels de santé ;
- en second lieu, il est évident que les contraintes exercées sur les moyens et les capacités d'accueil maximales des universités pourront affaiblir la portée concrète de cette réforme avec un risque de dégradation de la qualité de la formation des futurs praticiens ;
- enfin, il est peu probable que l'assouplissement du numerus clausus ait à elle seule un véritable impact sur les choix d'installation des jeunes médecins .
Sur ce dernier point, un rapport de nos collègues Jean-Noël Cardoux et Yves Daudigny 56 ( * ) soulignait que « si les leviers de régulation des flux d'étudiants peuvent marginalement contribuer à ancrer des praticiens dans des territoires fragiles, il n'y a pas de lien direct , a priori , entre le nombre de professionnels formés par région et la réduction des inégalités territoriales puisque rien ne les contraint à s'installer en zone sous-dotée ». Les effets du numerus clausus sur les inégalités territoriales ne sont ni directs ni avérés .
Sur ce volet, votre commission pour avis a adopté un amendement à l'article 1 er , en commun avec la commission de la culture, de l'éducation et de la communication. L' amendement COM-366 vise ainsi à préciser que les études de santé favorisent, par leur organisation, la répartition équilibrée des futurs professionnels de santé sur le territoire au regard des besoins de santé.
b) Renforcer l'offre de stages dans les zones sous-denses, au service d'une médecine polyvalente et de ville
La formation pratique, par la réalisation de stages , constitue un levier susceptible d'encourager les futurs praticiens à s'installer en zones sous-denses. En effet, comme le souligne l'association nationale des étudiants sages-femmes dans sa contribution remise à votre rapporteur pour avis, « c'est parce que l'on connaît et que l'on apprécie un territoire qu'on se projette dans une installation ». En outre, ainsi que le rappelaient nos collègues députés Philippe Vigier et Alexandre Freschi lors de leur audition par votre rapporteur pour avis, les études médicales sont marquées par un « hospitalo-centrisme » préjudiciable aux territoires sous-denses.
À l'heure actuelle, un stage obligatoire d'initiation à la médecine générale de trois mois est prévu au cours du deuxième cycle des études médicales. Toutefois, ce stage n'est réalisé par l'ensemble des étudiants que dans deux régions (Grand Est et Bretagne). Pourtant, d'après l'enquête du CNOM 57 ( * ) , 68 % des étudiants de deuxième cycle et 83 % des étudiants de troisième cycle ayant réalisé ce stage ont indiqué que ce stage leur avait donné envie de faire de la médecine générale .
En outre, les internes de médecine générale ont la possibilité, lors de leur dernière année d'internat, d'effectuer un stage ambulatoire en soins primaires en autonomie supervisée (SASPAS). Or, le rapport de MM. Vigier et Freschi indiquait que « au cours de l'année universitaire 2016-2017, 2 100 internes en médecine générale ont réalisé un SASPAS, soit 57 % des 3 645 étudiants qui avaient choisi la médecine générale à l'issue des ECN de 2014. »
Soucieuse d' encourager davantage d'étudiants à découvrir les potentialités des territoires, votre commission pour avis a souhaité renforcer les possibilités d'effectuer des stages en zones sous-denses en adoptant 4 amendements .
À l' article 2 , elle a proposé, conjointement avec la commission de la culture, d'intégrer les modalités d'organisation des stages dans les zones sous-denses dans les modalités d'organisation du troisième cycle des études de médecine ( amendement COM-367).
Au même article 2 , elle a adopté un amendement COM-380 qui tend à valoriser les étudiants qui ont choisi d'effectuer un stage en zones sous-denses dans les modalités d'affectation des postes ouverts aux étudiants en troisième cycle des études de médecine. Il s'agit de prendre en compte non seulement les résultats aux épreuves, le parcours de formation et le projet professionnel des étudiants mais aussi le fait d'avoir pris l'initiative d'effectuer un stage pratique en zones sous-denses. Cette mesure est de nature à inciter les étudiants de second cycle des études de médecine, en amont de leur choix de spécialité, à effectuer un stage en zone sous-dotée et peut-être pour certains d'entre eux à s'y installer à plus long terme.
À l'issue de riches échanges et à la demande de plusieurs commissaires, un amendement adopté par votre commission pour avis au même article 2 vise à inclure un stage en zones sous-denses au cours du troisième cycle des études de médecine ( amendement COM-381 ). Les études de troisième cycle sont déterminantes dans le choix d'installation des jeunes médecins. En effet, selon le rapport 2014-2015 de l'Observatoire national de la démographie des professions de santé (ONDPS) 58 ( * ) , 63 % des primo-inscrits à l'Ordre des médecins s'installent dans la région de leur diplôme . Partant de ce constat, cet amendement tend à susciter des vocations au cours de la formation pratique des futurs professionnels de santé.
Dans la même logique visant à renforcer l'offre de stages proposée aux étudiants en médecine, votre commission pour avis a adopté l' amendement COM-368 à l' article 2 bis , conjointement avec la commission de la culture afin d' encourager les étudiants de deuxième et de troisième cycle à effectuer des stages en zones sous-denses .
c) Sécuriser le contrat d'engagement de service public, outil efficace pour soutenir les installations de jeunes médecins en zones sous-denses
Les contrats d'engagement de service public (CESP) constituent un dispositif incitatif s'adressant aux étudiants en médecine à partir de la deuxième année du premier cycle et aux étudiants en odontologie qui s'engagent à exercer à l'issue de leur formation, à titre libéral ou salarié, pendant une durée équivalente et au moins égale à deux ans dans des zones caractérisées par une insuffisance de l'offre de soins , en contrepartie d'une allocation mensuelle qu'ils perçoivent dès la conclusion du CESP 59 ( * ) .
Au cours de la dernière année d'études, les signataires choisissent leur lieu d'exercice sur une liste nationale établie sur proposition des ARS à partir des zones sous-denses qu'elles identifient en application de l'article L. 1434-4 du code de la santé publique.
La direction générale de l'offre de soins a indiqué que depuis la mise en place du dispositif en 2010 pour la médecine et en 2013 pour l'odontologie, 3 125 contrats ont été signés . Étant donné le décalage entre la signature d'un CESP et l'installation des signataires, environ 500 signataires de CESP se sont installés. Dans 90 % des situations connues, les signataires se sont installés en activité libérale . Une grande majorité des CESP concerne des médecins généralistes .
Votre commission pour avis accueille favorablement sa sécurisation par l'article 4 du projet de loi car le rapport précité de nos collègues Jean-Noël Cardoux et Yves Daudigny soulignait que les incertitudes liées à l'évolution des lieux d'exercice potentiels peuvent « susciter des réticences » chez les étudiants en médecine.
La durée du bénéfice du zonage en cas d'évolution mériterait toutefois d'être alignée avec celle de l'internat de médecine générale (trois ans). Ainsi, votre commission pour avis a proposé une modification de l'article 4 pour sécuriser le bénéfice du contrat d'engagement de service public en cas d'évolution du zonage ( amendement COM-365 ).
d) Faciliter le recours au médecin adjoint : un levier temporaire à mobiliser pour les zones sous-denses
Aux termes de l'article L. 4131-2 du code de la santé publique, un confrère ou encore un étudiant en médecine ayant suivi et validé la totalité du deuxième cycle des études médicales, peut être autorisé à exercer la médecine, soit en tant que remplaçant d'un médecin , soit en tant que médecin adjoint , en cas d'afflux exceptionnel de population constaté par le préfet . Or, une instruction ministérielle adressée aux ARS en date du 24 novembre 2016 dispose que l'afflux exceptionnel de population constaté par le préfet s'entend « comme visant l'exercice dans des zones caractérisées par une situation de déséquilibre entre l'offre de soins et les besoins de la population, générant une insuffisance voire une carence d'offre de soins, dans une ou plusieurs spécialités ».
Si le recours au médecin adjoint ne saurait constituer une solution pérenne pour les territoires , il semble difficile, dans les faits, d'établir le caractère ponctuel de la carence dans l'offre de soins. Aussi, votre commission pour avis a souhaité ouvrir la possibilité de recourir au médecin adjoint lorsqu'une carence, ponctuelle comme permanente , a été identifiée par le conseil départemental de l'ordre des médecins quand bien même la zone ne serait pas définie comme une zone sous-dense au titre de l'article L. 1434-4 du code de la santé publique ( amendement COM-364 ).
2. Replacer l'exigence de proximité au coeur du système de santé
a) Ne pas leurrer les territoires et les élus
Votre commission pour avis souscrit à l'objectif d'une meilleure association des élus locaux à la mise en oeuvre de la politique de santé . Toutefois, elle n'est pas favorable à des mesures d'affichage politique , dont la dimension normative n'est pas établie.
Pour ces raisons, votre commission a adopté deux amendements de suppression des articles 7 B et 7 E du projet de loi , introduits à l'initiative des députés.
S'agissant de l' article 7 B , votre commission pour avis relève que les collectivités territoriales peuvent déjà, dans le silence de la loi, définir des objectifs particuliers en matière de promotion de la santé. En outre, la référence au 2° de l'article L. 1411-1 du code de la santé publique tend à introduire une confusion dans la définition et la mise en oeuvre de la politique de santé qui, aux termes du deuxième alinéa de cet article précité, « relève de la responsabilité de l'État ». Pour ces raisons, il n'apparaît pas souhaitable, aux yeux de votre commission pour avis, de maintenir cet article qui ne constitue pas une réelle extension de compétences au bénéfice des collectivités territoriales et de leurs groupements ( amendement COM-359 ).
S'agissant de l' article 7 E , votre rapporteur pour avis a pu échanger avec les professionnels de santé et les élus locaux sur la notion de « responsabilité populationnelle » introduite par les députés. Toutefois, votre commission pour avis considère que ces dispositions ne répondent pas aux exigences de clarté et d'intelligibilité du droit, faute de définir les notions qu'il emploie et d'assortir la responsabilité ainsi créée des obligations et sanctions nécessaires à son effectivité ( amendement COM-360 ).
Dans la même logique, votre commission pour avis a proposé la suppression de l' article 10 ter du projet de loi, qui prévoit la participation de parlementaires au conseil de surveillance des hôpitaux avec voix consultative ( amendement COM-362 ). Votre commission pour avis est en revanche favorable au maintien des articles 7 D , sur la présence des parlementaires aux conseils territoriaux de santé, et 19 bis A concernant l'inclusion de parlementaires élus dans le ressort de la région au conseil de surveillances des ARS, avec voix délibérative. Elle a d'ailleurs proposé de porter le nombre de ces parlementaires à quatre (deux députés et deux sénateurs) pour assurer la représentation des différentes sensibilités politiques du Parlement ( amendement COM-363 ).
En outre, elle a souhaité renforcer la procédure de désignation d'un médecin traitant introduite par les députés à l'article 7 septies du projet de loi pour les assurés situés dans les zones sous-denses, en prévoyant qu'un médecin soit effectivement proposé par le conciliateur d'un organisme gestionnaire de base d'Assurance-maladie. Il s'agit ainsi de passer d'une logique de moyens à une logique de résultats, au bénéfice des assurés ( amendement COM-369 ).
b) Ouvrir la voie à une permanence des soins dans tous les territoires
À l' article 7 , concernant les communautés professionnelles territoriales de santé (CPTS) et les projets territoriaux de santé, votre commission pour avis a adopté un amendement renvoyant à la négociation conventionnelle entre les professionnels de santé et l'Assurance-maladie, l'organisation de systèmes de garde à l'échelle des cantons pour les professionnels exerçant dans le cadre des CPTS ( amendement COM-358 ).
Ce service de garde permettrait d'assurer une permanence des soins jusqu'en fin de journée et ainsi d'éviter un engorgement des urgences. Il s'inscrit dans la même logique que l'annonce faite par le Président de la République en avril 2019 du déploiement d'une maison de services au public dans tous les cantons de France et dans le prolongement de l'objectif affiché par notre collègue député Thomas Mesnier , dans son rapport de mai 2018 sur l'organisation des soins non programmés 60 ( * ) .
c) Renforcer l'autonomie des hôpitaux de proximité au sein des groupements hospitaliers de territoire et garantir une offre hospitalière de qualité dans tous les territoires
S'agissant des hôpitaux de proximité , qui existent déjà à l'heure actuelle mais que le projet de loi ambitionne de « conforter », et des groupements hospitaliers de territoire (GHT), votre commission pour avis a adopté 7 amendements visant à assurer l'autonomie des hôpitaux de proximité au sein des GHT et à garantir en conséquence une offre hospitalière de proximité et de qualité dans tous les territoires.
L' amendement COM-370 vise ainsi à conférer un statut spécial aux hôpitaux de proximité au sein des groupements hospitaliers de territoires (GHT). Si l' article L. 6132-1 du même code pose le principe selon lequel chaque établissement public de santé est partie à une convention de GHT, une dérogation est prévue pour certains établissements qui occupent une place spécifique dans l'offre de soins territoriale. En cohérence avec cette possibilité, le présent amendement tend à clarifier et à sécuriser le rôle des hôpitaux de proximité dans les GHT, en leur conférant une plus grande autonomie.
Sur cette question des GHT, votre rapporteur pour avis s'inscrit dans le droit fil des propos tenus par nos collègues Yves Daudigny , Catherine Deroche et Véronique Guillotin lors de leur communication précitée du 17 mai dernier en commission des affaires sociales concernant l'organisation territoriale de la santé, au cours de laquelle les rapporteurs ont relevé la grande hétérogénéité des 136 groupements mis en place et souligné que leur vocation territoriale était, en pratique, diversement appropriée avant d'insister sur la « nécessité d'accompagner les dynamiques locales plutôt que d'imposer un schéma homogène à tous ».
Trois amendements , dont deux en commun avec le rapporteur de la commission des affaires sociales ( amendements COM-372 et COM-373 ) et un amendement de précision ( COM-371 rect.) tendent par ailleurs à conforter les hôpitaux de proximité dans leurs missions de premier recours dans l'offre de soins , en lien avec les professionnels de santé de ville et les autres acteurs de l'offre locale de soins, et dans une logique de décloisonnement entre hôpital et médecine de ville.
Votre rapporteur pour avis a été particulièrement sensible aux inquiétudes exprimées par plusieurs associations d'élus locaux, au premier rang desquelles l'Association des petites villes de France, Villes de France et l'Association des maires ruraux de France, ainsi que celles exprimées par les professionnels directement concernés. Aussi, votre commission pour avis a souhaité proposer la suppression de l'habilitation à légiférer par ordonnance demandée par le Gouvernement à ce même article 8 pour réformer la gouvernance des hôpitaux de proximité ( COM-375 ) et a souhaité renvoyer à un arrêté du ministre chargé de la santé le soin de dresser la liste des futurs hôpitaux de proximité, dans un objectif de transparence ( amendement COM-374 ).
Enfin, concernant les GHT, votre rapporteur pour avis s'inquiète des dispositions inscrites à l'article 10 du projet de loi visant à rendre obligatoire un pilotage unifié de la gestion des ressources humaines médicales, odontologiques, pharmaceutiques et maïeutiques par l'établissement support du groupement hospitalier de territoire (GHT) . Si cette évolution vise à renforcer la cohérence de la gouvernance médicale de ces groupements, elle pourrait toutefois être source de tensions, en conduisant à une intégration à marche forcée, en contradiction avec la volonté de proximité portée par la ministre des Solidarités et de la Santé.
Aussi, l' amendement COM-376 adopté par votre commission pour avis tend à prévoir d'une part, que le GHT peut gérer les ressources humaines médicales des établissements parties ou partenaires au groupement sur délégation expresse de ceux-ci et, d'autre part, à supprimer la possibilité pour les établissements parties à un même groupement de mettre en commun leur trésorerie, d'élaborer un programme d'investissement commun et de conclure un contrat d'objectifs et de moyens avec l'ARS.
B. RÉGULER L'OFFRE DE SOINS ET RÉAFFIRMER LE PRINCIPE D'ÉGAL ACCÈS AUX SOINS SUR L'ENSEMBLE DU TERRITOIRE
1. Des incitations financières nombreuses, dispersées et inefficaces
Les dispositifs actuels visant à inciter les professionnels de santé et en particulier les médecins à s'installer dans les zones sous-denses au sens de l'article L. 1434-4 précité du code de la santé publique, sont aujourd'hui nombreux , dispersés entre une pluralité d'acteurs (État, collectivités territoriales, Assurance-maladie) sans coordination d'ensemble et inefficaces pour endiguer les inégalités territoriales d'accès aux soins, qui continuent à se creuser.
Dans leur rapport d'information consacré à l'égal accès aux soins, nos collègues Jean-Noël Cardoux et Yves Daudigny rappelaient l'émergence tardive de la préoccupation concernant la répartition géographique des professionnels de santé dans les négociations conventionnelles menées par la Caisse nationale d'Assurance-maladie des travailleurs salariés.
La Cour des comptes soulignait également que « les politiques conventionnelles n'ont pas apporté de réponses satisfaisantes , que ce soit en matière d'accès aux soins ou d'organisation de l'offre [...] La place des politiques conventionnelles dans la régulation globale du système de soins mérite pour le moins d'être réexaminée. Leur réorientation passe par des négociations moins éclatées et moins diffuses , recentrées sur les questions essentielles » 61 ( * ) .
Votre rapporteur pour avis relève qu' aucun bilan n'a été établi à ce jour sur l'ensemble de ces dispositifs. La direction générale de l'offre de soins a toutefois indiqué à votre rapporteur pour avis qu'un travail de ce type était en cours s'agissant des dispositifs pilotés par l'État 62 ( * ) .
Ces dispositifs sont d'autant plus inefficaces (au regard du creusement des inégalités territoriales d'accès aux soins) que les déterminants à l'installation des jeunes médecins sont multiples et en phase d'évolution. Une étude publiée par le Conseil national de l'Ordre des médecins 63 ( * ) souligne que, chez 48 % des internes interrogés, les aides financières à l'installation ne déterminent que peu ou partiellement leur installation . D'autres déterminants à l'installation jouent un rôle majeur, notamment les services publics, la proximité familiale, ou encore la présence d'autres professionnels de santé sur le territoire . À cet égard, la DREES a constaté que « plus de 80 % des médecins généralistes libéraux de moins de 50 ans exercent en groupe » 64 ( * ) . L'installation des jeunes médecins en zones sous-denses résulte donc de la conjugaison d'un ensemble de facteurs.
2. La nécessité d'adopter des mesures nouvelles
Le onzième alinéa du Préambule de la Constitution de 1946 énonce que la nation « garantit à tous, notamment à l'enfant, à la mère, aux vieux travailleurs, la protection de la santé, la sécurité matérielle, le repos et les loisirs » et le Conseil constitutionnel a d'ailleurs reconnu la valeur constitutionnelle de ce principe 65 ( * ) .
En outre, l' article L. 1110-1 du code de la santé publique dispose que « le droit fondamental à la protection de la santé doit être mis en oeuvre par tous moyens disponibles au bénéfice de toute personne. Les professionnels, les établissements et réseaux de santé, les organismes d'Assurance-maladie ou tous autres organismes participant à la prévention et aux soins, et les autorités sanitaires contribuent, avec les usagers, à développer la prévention, garantir l'égal accès de chaque personne aux soins nécessités par son état de santé et assurer la continuité des soins et la meilleure sécurité sanitaire possible ». Votre rapporteur pour avis ne peut que constater le décalage entre l'affirmation du principe d'égal accès aux soins au plus haut niveau de l'ordonnancement juridique et la réalité du terrain, largement documentée dans la première partie du présent avis.
Depuis au moins 2014, la Cour des comptes recommande la mise en place de mesures de régulation de l'offre de soins :
- dans le RALFSS 2014, la Cour appelait à étendre, dans les zones en surdensité, le conventionnement conditionnel à toutes les professions, y compris aux médecins, pour mieux équilibrer la répartition des professionnels sur le territoire, et à moduler la prise en charge de cotisations sociales par l'Assurance-maladie en fonction de la densité des professionnels de santé sur un territoire donné (recommandation réitérée) ;
- dans le RALFSS 2015, la Cour réitérait sa recommandation sur le conventionnement conditionnel et proposait de confier aux agences régionales de santé, dans le maillage issu de la nouvelle carte des régions administratives, la mission de veiller au respect d'une trajectoire pluriannuelle de maîtrise des dépenses d'Assurance-maladie sur leur territoire, de manière indicative dans un premier temps et de leur permettre de décliner certains éléments des politiques conventionnelles au niveau régional dans un cadre défini au plan national et dans la limite d'une enveloppe financière prédéterminée ;
En outre, dans le rapport précité sur l'avenir de l'Assurance-maladie, la Cour des comptes avançait deux scenarii pour résorber efficacement les déserts médicaux ( voir encadré ci-dessous ).
|
RÉGULER FORTEMENT LES INSTALLATIONS EN SOINS DE VILLE La régulation des installations est une nécessité pour obtenir un rééquilibrage des effectifs libéraux en fonction des besoins de santé des populations sur le territoire. Elle peut être recherchée sans remettre en cause la liberté d'installation , à condition de la disjoindre d'un conventionnement automatique avec l'Assurance-maladie, celui-ci ne devant intervenir que pour répondre à des besoins de santé identifiés, variables selon les spécialités et les territoires. De telles mesures ont déjà été prises dans d'autres pays. L'Allemagne vient pour sa part de les renforcer . Deux scénarios sont envisageables . Le premier consisterait à étendre le conventionnement sélectif à toutes les professions de santé, au premier rang desquelles les médecins, dans l'ensemble des zones les mieux dotées, même si des effets d'installation dans des zones limitrophes sont de nature à en amoindrir la portée. Une condition supplémentaire pourrait être envisagée pour les médecins spécialistes, en n'autorisant les installations dans les zones sur-dotées que pour des médecins exerçant en secteur 1, c'est-à-dire sans dépassement, et en conditionnant dans les zones sous-dotées les installations en secteur 2 à l'adhésion à l'option de pratique tarifaire maîtrisée. |
|
Un second scénario, plus à même de corriger effectivement dans un délai raisonnable les inégalités territoriales constatées, reposerait sur un conventionnement individuel généralisé à l'ensemble du territoire. Celui-ci serait subordonné à la prise en compte des besoins par zone au moyen de la fixation d'un nombre cible de postes conventionnés dans chacune d'entre elles. Ce scénario pourrait dans une version minimale ne porter que sur les nouvelles installations, ce qui réduirait le rythme de rééquilibrage et présenterait de forts effets d'aubaine. Dans une option alternative, il pourrait concerner tous les professionnels en exercice ou entrants dans la limite des effectifs-cibles définis par zone. Cette dernière solution, qui ne pourrait être mise en oeuvre que progressivement, par exemple au rythme de la recertification des professionnels de santé 66 ( * ) sur la base de leurs compétences et de leur pratique, comme cela se pratique aux Pays-Bas ou au Royaume-Uni, permettrait de concilier un égal accès aux soins et une plus grande équité entre les patients, tout en garantissant aux professionnels une patientèle suffisamment nombreuse et solvable. À défaut, une alternative qui pourrait être étudiée consisterait à conditionner, à l'issue de l'obtention des études médicales ou paramédicales, une installation en libéral à un exercice professionnel dans des zones sous-denses pour une durée déterminée. Un recentrage des incitations financières permettrait de dégager des moyens pour aménager, prioritairement dans les secteurs difficiles, le cadre de travail auquel aspirent les nouvelles générations de professionnels de santé : exercice regroupé, concentration sur la pratique médicale grâce à la délégation des tâches administratives, travail avec les pairs, développement des maisons de santé pluri-professionnelles et aménagement des formes sociétaires. En particulier pour les médecins spécialistes, le bénéfice des dispositifs d'aide à l'installation pourrait être conditionné à un exercice permanent ou sous forme de consultations avancées périodiques dans des structures pluri-professionnelles. |
Source : Cour des comptes, L'avenir de l'Assurance-maladie, Assurer l'efficience des dépenses, responsabiliser les acteurs, Rapport public thématique, novembre 2017.
Votre commission pour avis rappelle par ailleurs que de nombreux dispositifs de régulation existent d'ores et déjà dans d'autres pays .
Ainsi, au Québec les postes de médecins sont définis par l'administration dans les régions sous-dotées et chaque professionnel doit rester 5 ans dans cette zone avec comme contreparties une multiplication de son salaire de 2,5 et l'attribution de primes de bienvenues. Étant entendu qu'un désert médical est caractérisé, dans cette province, lorsqu'aucun soignant est présent dans un périmètre de 200 kilomètres.
En Allemagne et quoi que l'on puisse entendre parfois, le cadre constitutionnel n'a pas changé et l' article 12 de la Loi fondamentale protège toujours le libre choix de la profession et du lieu de travail tout en admettant que la loi puisse poser des restrictions aux conditions d'exercice et par conséquent à la liberté d'installation. Le cadre légal vient d'ailleurs d'être modifié par la loi du 6 mai 2019 sur l'amélioration des délais de rendez-vous et de la qualité des soins . Le principe demeure la planification et l'autorisation préalable à l'installation des médecins conventionnés , sous l'égide des fédérations régionales des médecins (personnes de droit public), qui signent également les conventions collectives avec les caisses d'Assurance-maladie.
La loi de 2019 a même tendance à renforcer les compétences et les moyens du Comité fédéral commun (Gemeinsamer Bundesauschuss - G-BA), placé sous la tutelle du ministre de la Santé et organe de gestion autonome du système de santé, qui rassemble les représentants des médecins, des hôpitaux et des caisses d'Assurance-maladie. Il dispose par ailleurs du pouvoir réglementaire de mise en oeuvre du cadre légal. Ainsi, aux termes de la loi de 2019 précitée, le G-BA a désormais jusqu'au 1 er juillet 2019 pour présenter les nouvelles lignes directrices de planification des besoins en médecins au niveau fédéral.
Les Länder seront désormais associés à la procédure d'autorisation d'installation des médecins , qui comprend un droit à l'information préalable, la faculté de donner un avis, le droit de participer aux réunions de prise de décision, le droit de déposer une motion pour enclencher une procédure. Les Länder pourront définir des zones en milieu rural dans lesquelles l'installation des médecins est libre, sans tenir compte des limitations décidées par les comités régionaux rassemblant représentants des médecins et caisses d'Assurance-maladie.
En Autriche , le principe de la libre installation s'applique seulement pour les médecins non conventionnés , contrairement aux médecins conventionnés qui font l'objet d'une restriction. Des contrats globaux régulent leur installation sachant que, pour être bénéficiaire d'un conventionnement, le médecin fait l'objet d'une procédure de recrutement. Une planification géographique des installations de médecins est organisée autour des besoins futurs et de la densité médicale des circonscriptions médicales. Enfin, dans les régions sous-dotées, l'incitation à l'installation n'existe pas.
Attentive à ces éléments de comparaison et aux recommandations de la Cour des comptes, qui s'inscrivent par ailleurs dans la logique des constats et propositions formulés dans le rapport précité du Président Maurey de 2013, votre commission pour avis a proposé deux amendements sur ce sujet, après avoir exclu d'autres options (conventionnement individuel, obligation d'installation dans les zones sous-denses pour les jeunes médecins pendant une période déterminée).
Le premier ( amendement COM-377 ) s'articule autour d'un double dispositif : en premier lieu, il tend à renvoyer à la négociation conventionnelle entre les médecins et l'Assurance-maladie la détermination des conditions dans lesquelles les médecins doivent participer à la réduction des inégalités territoriales dans l'accès aux soins et, le cas échéant, la détermination des mesures de limitation d'accès au conventionnement dans les zones sur-dotées définies par l'agence régionale de santé.
En second lieu, à défaut d'accord sur ce point entre les médecins et l'Assurance-maladie dans un délai d'un an à compter de la promulgation de la présente loi, cet amendement vise à mettre un oeuvre un système dit de conventionnement sélectif , afin de limiter les installations des médecins dans les zones sur-dotées selon un principe « une arrivée pour un départ » . Cette mesure doit ainsi permettre de renforcer l'accès aux soins dans tous les territoires, en réorientant progressivement les installations des médecins vers les zones intermédiaires et les zones sous-denses, tout en participant à la maîtrise des dépenses de santé.
Ce dispositif, qui préserve la liberté d'installation des médecins et leur laisse le choix des moyens dans le cadre de la négociation conventionnelle, est comparable à celui mis en place par le législateur pour les infirmiers, les sages-femmes, les masseurs-kinésithérapeutes ou encore les chirurgiens-orthodontistes .
Le second ( amendement COM-378 ) vise à introduire une précision au sein de l'article L. 162-2 du code de la sécurité sociale relatif aux libertés d'exercice et d'installation des médecins afin de faire apparaître la nécessité, pour les médecins, de prendre en compte le principe d'égal accès aux soins . Votre commission pour avis considère, en effet, que le droit est un instrument majeur pour lutter contre les déserts médicaux, voire plus puissant que des incitations financières mal ciblées, imparfaitement calibrées et inefficientes en plus d'être inefficaces.
Votre rapporteur pour avis rappelle que dans le cadre d'un récent sondage IFOP pour le JDD, 87 % des personnes interrogées souhaitent obliger les médecins à s'installer dans les zones sous-denses .
Au-delà, votre commission pour avis tient à rappeler solennellement la position du Sénat lors de l'examen du projet de loi de modernisation de notre système de santé : ainsi, au stade de la première lecture du projet de loi, un article faisant explicitement référence à cet enjeu avait été introduit à l'initiative des trois corapporteurs de la commission des affaires sociales, nos collègues Alain Milon, Catherine Deroche et Elisabeth Doineau. Le texte de cette disposition était le suivant : « La négociation des conventions nationales mentionnées à l'article L. 162-5 du présent code doit porter, pour assurer l'offre de soins, sur le conventionnement à l'Assurance-maladie des médecins libéraux dans les zones définies par les agences régionales de santé en application des 1° et 2° de l'article L. 1434-4 du code de la santé publique » 67 ( * ) .
Après l'échec de la commission mixte paritaire, les députés avaient supprimé cet article en nouvelle lecture, le jugeant encore trop coercitif. Le Sénat avait ensuite adopté, en nouvelle lecture, sur proposition de la commission des affaires sociales, une motion opposant la question préalable à la délibération du projet de loi . Le texte de cette mention comportait notamment le paragraphe suivant :
« Considérant que l'obligation de négocier sur les installations en zones sous-denses et sur-denses lors du renouvellement de la convention médicale est un moyen nécessaire pour répondre à l'existence des déserts médicaux ;
Votre commission pour avis ne peut qu'appeler le Sénat à confirmer la position qu'il avait adoptée en 2015, et ce d'autant plus que la situation s'est aggravée depuis.
C. ALLÉGER LES CONTRAINTES ADMINISTRATIVES, DÉVELOPPER LES PARTAGES DE COMPÉTENCES ET METTRE LE NUMÉRIQUE AU SERVICE DES POPULATIONS POUR LIBÉRER DU TEMPS MÉDICAL
1. Laisser les professionnels de santé se concentrer sur la dispensation des soins aux populations
Lors des auditions menées par votre rapporteur pour avis, les professionnels de santé et en particulier la Fédération des communautés professionnelles territoriales de santé ont insisté sur la nécessité de ne pas créer de nouvelles charges administratives et contraintes procédurales sur leurs activités.
S'agissant de l' article 7 , votre rapporteur pour avis relève d'ailleurs que le Conseil d'État s'est interrogé sur la nécessité des nouvelles procédures de formalisation des projets de santé et des projets territoriaux de santé et a souligné le nombre très important des dispositifs de planification et d'organisation déjà existants : équipes de soins primaires (article L. 1411-11-1 du code de la santé publique) pour le premier recours ; diagnostic territorial partagé (article L. 1434-10 du même code) conçu pour identifier les besoins sanitaires, sociaux et médico-sociaux de la population concernée ; contrats locaux de santé (article L. 1434-10 du même code) conclus par les ARS avec les collectivités territoriales et leurs groupements 68 ( * ) ; projet médical partagé (article L. 6132-1 du même code) qui vise à organiser les mutualisations entre établissements de santé publics d'un même territoire ; projets territoriaux de santé mentale (article L. 3221-2 du même code) ; projet régional de santé (article L. 1434-1 du même code) conçu pour définir les objectifs pluriannuels des ARS et accompagné de schémas régionaux et de programmes d'action.
En conséquence, votre commission pour avis a adopté un amendement COM-361 visant à remplacer la procédure de validation du projet territorial de santé par le directeur général de l'agence régionale de santé, par une procédure de transmission pour avis simple , tout en préservant l'information du conseil territorial de santé. La création du projet territorial de santé ne doit pas faire l'objet d'un formalisme administratif excessif et constituer une source de complexités pour les professionnels, sous peine de ne pas être utilisé : les CPTS verront déjà leurs projets de santé approuvés par les ARS et les professionnels de santé doivent avant tout, aux yeux de votre commission, se consacrer à leurs missions médicales dans les territoires.
Une nouvelle fois, votre rapporteur pour avis partage les propos tenus par nos collègues Yves Daudigny , Catherine Deroche et Véronique Guillotin lors de leur communication précitée du 17 mai dernier en commission des affaires sociales concernant l'organisation territoriale de la santé. Pour les rapporteurs, il faut ainsi « conserver un cadre juridique souple, à la main des professionnels, qui leur permette de s'en saisir sur une base volontaire et avec les marges suffisantes pour l'adapter aux besoins de leur territoire ».
2. Prolonger les partages de compétences entre professionnels de santé pour libérer du temps médical
Dès 2013, le rapport d'information précité du Président Maurey rappelait l'intérêt que présentaient les partages de compétences et leur capacité à libérer du temps médical au service de la résorption des déserts médicaux : « les professions de santé se trouvent restreintes dans leurs initiatives de répartition entre elles de leurs activités par des décrets de compétence rigides qui énumèrent des listes limitatives d'actes ». La commission considérait favorablement, à ce titre, la mise en oeuvre de protocoles entre professionnels de santé, permettant à titre dérogatoire d'aménager des transferts de compétence.
Depuis dix ans, plusieurs professions médicales et paramédicales ont vu leurs compétences étendues par des dispositions législatives et réglementaires : pour les pharmaciens , la reconnaissance par la loi de financement de la sécurité sociale pour 2019 69 ( * ) de la faculté d'administrer des vaccins ; pour les sages-femmes , depuis 2016 70 ( * ) , le droit de réaliser des interruptions volontaires de grossesse par voie médicamenteuse ou encore le droit de prescrire des vaccins et de vacciner la femme et le nouveau-né ; pour les orthoptistes , depuis 2016 71 ( * ) , le droit de dépister et d'évaluer les troubles de la vision.
Dans la même logique, les pratiques avancées ont été développées mais votre rapporteur pour avis constate qu'elles progressent de façon trop lente. Comme l'a rappelé M. Guy Vallancien 72 ( * ) lors des auditions de votre rapporteur, dans de nombreux pays comme le Canada, des professions intermédiaires ont été créées, notamment la profession « d'infirmier de pratique avancée » , pour mieux répondre aux problématiques des inégalités territoriales d'accès aux soins.
Avec un modèle traditionnellement médico-centré, la France a décidé tardivement de prendre le tournant des pratiques avancées , par la loi de modernisation de notre système de santé de 2016. L' article L. 4301-1 du code de la santé publique en définit aujourd'hui le régime général, qui ne remet pas en cause le rôle pivot du médecin, les professionnels paramédicaux de pratiques avancées n'ayant pas vocation à exercer en premier recours. Aux termes de cet article, il revient au pouvoir réglementaire de décliner ce régime commun pour l'ensemble des professions paramédicales. Pour l'heure, un seul décret de pratiques avancées a été publié. Il s'agit du décret du 18 juillet 2018 73 ( * ) , relatif aux infirmiers de pratiques avancées , dont les premiers contingents devraient prochainement être déployés. Si l'Ordre des infirmiers s'est félicité de la publication de ce texte, il a affirmé devant votre rapporteur pour avis que le décret demeurait peu satisfaisant : le régime juridique actuel issu de la loi de 2016 préservant largement le contrôle du médecin , l'autonomie des infirmiers de pratiques avancées, pourtant présentée par la DGOS comme la condition du succès futur de ces nouvelles professions, ne sera que relative.
Par ailleurs, bien que la DGOS affirme travailler, en concertation avec les professionnels, à la déclinaison du régime général pour d'autres professions (masseurs-kinésithérapeutes, opticiens...), plus de trois ans après le vote de la loi de modernisation de notre système de santé, votre commission ne peut que constater le retard pris dans sa mise en oeuvre, alors même que le Gouvernement affirme vouloir faire des pratiques avancées un levier de lutte contre les déserts médicaux.
Enfin, s'agissant du développement des protocoles de coopération , créés par la loi HPST du 21 juillet 2009, ces derniers permettent, aux termes des articles L. 4011-1 à L. 4011-4 du code de la santé publique aux professionnels « d'opérer entre eux des transferts d'activités ou d'actes de soin ou de réorganiser leurs modes d'intervention auprès du patient ».
Toutefois, de l'avis de la mission d'information sur les coopérations entre professionnels de nos collègues Catherine Génisson et Alain Milon, fait en 2014 au nom de la commission des affaires sociales du Sénat 74 ( * ) , les difficultés d'élaboration, d'instruction et de validation des protocoles de coopération ont grandement limité, en pratique, leur développement . Quelques initiatives réussies se sont néanmoins inscrites dans ce cadre 75 ( * ) et elles confortent votre commission pour avis dans l'intérêt qu'elle porte à ces démarches, pourtant limitées « dans l'état actuel des choses par le cadre réglementaire, qui ne permet pas de multiplier les expériences » 76 ( * ) .
Votre commission accueille par ailleurs favorablement l'ensemble des dispositions d'extension législative des compétences, introduites par les députés, susceptibles de libérer du temps médical et de rapprocher l'accès aux soins des patients, par le renforcement des capacités de professionnels, en moyenne mieux répartis sur le territoire.
Sur ce sujet, votre commission pour avis a adopté 3 amendements pour approfondir la démarche :
- à l'article 7 quater , l' amendement COM-351 vise à permettre aux pharmaciens correspondants de prescrire des examens de biologie médicale pour les patients atteints de pathologies chroniques, dans le cadre de l'exercice coordonné, en complément de la faculté de renouveler et d'adapter les traitements chroniques, reconnue par l'article L. 5125-1-1 A du code de la santé publique. Les examens de biologie médicale prescrits faciliteraient le suivi de la thérapie médicamenteuse, et seraient donc le complément des compétences aujourd'hui reconnues aux pharmaciens correspondants, en matière d'adaptation et de renouvellement des traitements ;
- à l'article 7 sexies A, l' amendement COM-352 vise à inscrire dans la loi la contribution, auprès des femmes et des enfants, des sages-femmes aux soins de premier recours, définis à l'article L. 1411-11 du code de la santé publique 77 ( * ) . Les soins de premier recours contribuent à pallier le manque de médecins et à assurer un meilleur accès aux soins pour les françaises, sur l'ensemble du territoire, tout en garantissant la sécurité des soins. Cette inscription de la place des sages-femmes dans le système de santé français nécessitait d'être clairement identifiée dans la loi, d'autant plus que les compétences des sages-femmes restent peu connues des patientes et des autres professionnels de santé, comme le rappelait l'Ordre des sages-femmes lors des auditions menées par votre rapporteur ;
- au même article 7 sexies A, l' amendement COM-353 tend à supprimer les restrictions au droit de prescription des sages-femmes, aujourd'hui limité par des listes fixées par voie réglementaire. Ces listes pouvant devenir rapidement obsolètes, elles exposent la patiente à une double consultation, d'abord chez la sage-femme, puis chez le médecin. En supprimant ces restrictions réglementaires et en ouvrant plus largement, dans le champ de compétences des sages-femmes, le droit de prescription, cet amendement simplifie donc, partout sur le territoire, l'accès aux soins. Il aligne de surcroît le régime applicable aux sages-femmes sur celui d'autres professions médicales, comme les chirurgiens-dentistes, qui disposent dans leur champ de compétences, d'une pleine faculté de prescription.
3. Soutenir le déploiement du numérique pour rapprocher les soins des populations et des territoires sous-dotés
Sans pouvoir résoudre à elles seules la problématique des déserts médicaux, les technologies numériques appliquées en santé constituent une opportunité pour développer l'offre de soins dans les zones sous-denses et rapprocher les patients des médecins. Le potentiel de la télémédecine est double : tout en facilitant la couverture sanitaire de populations en zones sous-denses, elle peut aussi contribuer à libérer du temps médical dans ces territoires. Cet espoir est largement partagé par les interlocuteurs entendus par votre rapporteur pour avis, notamment les élus locaux ou les professionnels de santé.
Au-delà, comme M. Emmanuel Vigneron le relevait lors des auditions menées par votre rapporteur, les fractures numériques pourraient se superposer aux inégalités d'accès aux soins . Pour cause, la couverture intégrale du territoire en très haut débit est encore imparfaite et ne sera atteinte, selon l'objectif du Gouvernement, qu'en 2022. Comme le relevait le rapport d'information de M. Hervé Maurey et M. Patrick Chaize 78 ( * ) , des incertitudes persistent quant à la capacité de l'exécutif à atteindre cet objectif.
La loi HPST de 2009 a permis la création d'un régime juridique définissant la télémédecine, encadrée par l' article L. 6316-1 du code de la santé publique , qui dispose que la télémédecine est « une pratique médicale à distance utilisant les technologies de l'information et de la communication[...]Elle met en rapport, entre eux ou avec un patient, un ou plusieurs professionnels de santé, parmi lesquels figure nécessairement un professionnel médical et, le cas échéant, d'autres professionnels apportant leurs soins au patient » 79 ( * ) .
De 2009 à 2018, elle s'est développée dans un cadre expérimental , avec de nombreuses contraintes limitant son déploiement, relevées par la Cour des Comptes dans son rapport précité sur l'avenir de l'Assurance-maladie de 2017.
L'année 2018 a marqué un tournant dans le développement de la télémédecine en France. Premièrement, la loi de financement de la sécurité sociale pour 2018 80 ( * ) l'a inscrite dans un régime de droit commun , mettant fin à la phase expérimentale qui en limitait jusqu'alors le déploiement. Deuxièmement, l 'avenant n° 6 à la Convention médicale, signé le 14 juin 2018, a défini les conditions de prise en charge par l'Assurance-maladie des activités de télémédecine 81 ( * ) .
Cette double évolution a permis la prise en charge par l'Assurance-maladie des téléconsultations depuis septembre 2018. Pour l'heure, les premiers résultats du déploiement généralisé de la télémédecine sont décevants, avec seulement 8 000 téléconsultations prises en charge dans les 6 premiers mois ayant suivi sa généralisation , selon un communiqué de presse de l'Assurance-maladie du 26 mars dernier. Lors des auditions menées par votre rapporteur pour avis, les représentants de la CNAM n'ont d'ailleurs pas caché leur déception face à ces chiffres.
Pourtant, de l'avis de la majorité des acteurs du secteur , l'avenant n° 6 , permettant la prise en charge par l'Assurance-maladie des téléconsultations, est globalement satisfaisant , assurant un équilibre entre l'ancrage des téléconsultations dans les territoires par leur inscription dans le parcours de soins et les dérogations pour les patients ne disposant pas de médecins traitants. Aussi, les blocages relevés aujourd'hui semblent principalement culturels. Un effet d'entraînement pourrait néanmoins changer le regard de certains professionnels de santé sur ces nouvelles modalités d'accompagnement des patients. Les acteurs consultés se sont montrés confiants, estimant que la croissance des actes de télémédecine devrait être soutenue dans les années à venir.
Ainsi, la problématique semble plutôt être celle de la prise en compte de l'enjeu des déserts médicaux par ce nouveau régime de la télémédecine . Si cette dimension semble avoir été intégrée dans l'élaboration de l'avenant n° 6, son préambule fixant un objectif de lutte contre la désertification médicale, plusieurs blocages pourraient limiter cette ambition.
Il est apparu au cours des auditions de votre rapporteur pour avis que des blocages pourraient survenir à court-terme pour le remboursement des téléconsultations des patients résidant en zones sous-dense : en permettant la prise en charge des téléconsultations pour les patients ne disposant pas de médecin traitant, à condition de consulter un médecin relevant d'une organisation territoriale, et notamment d'une CPTS, l'avenant n° 6 pourrait limiter, de fait, le recours aux téléconsultations pour ceux qui en ont le plus besoin .
En effet, le déploiement des CPTS sur l'ensemble du territoire est aujourd'hui incomplet et devrait être atteint uniquement à l'été 2021, selon l'objectif du gouvernement. D'ici là, les assurés résidant dans un « désert médical » pourraient subir une double peine : déjà exclus d'une prise en charge présentielle, ils pourraient bientôt être exclus de la télémédecine, faute de pouvoir bénéficier d'un remboursement dans le cadre posé actuellement par l'avenant n° 6. Lors des auditions de votre rapporteur, les représentants de la CNAM ont d'ailleurs admis que ces conditions pouvaient constituer « un frein à court-terme pour le développement de la télémédecine ».
Sans remettre en cause l'équilibre de l'avenant et son économie générale, un cadre dérogatoire pour les patients résidant en zones sous-denses semble nécessaire, le temps que les CPTS puissent pleinement se déployer sur le territoire. Une prise en compte de la particularité des zones sous-denses est indispensable dans le déploiement de la télémédecine, et en particulier, dans sa prise en charge financière.
Sur ces sujets, votre commission pour avis a adopté quatre amendements :
- à l' article 12 , deux amendements visent à faire de l'espace numérique de santé un outil au service des populations et des territoires. Le premier prévoit que l'espace numérique de santé propose un service informant les assurés sur la disponibilité à proximité des professionnels de santé ( amendement COM-354 ). Le second intègre à l'espace numérique un outil permettant aux patients résidant en zones sous-denses de saisir le conciliateur de l'organisme gestionnaire afin qu'un médecin puisse leur être proposé, comme le prévoit l'article 7 septies du projet de loi ( amendement COM-355 ) ;
- à l' article 13, l' amendement COM-356 précise que le déploiement des activités de télésoin doit tenir compte des inégalités territoriales d'accès aux réseaux de communications électroniques à très haut débit ;
- à l'article 13 bis , votre commission a adopté un amendement COM-357 visant à prévoir que le décret déterminant les conditions de mise en oeuvre et de prise en charge financière des actes de télémédecine tienne « compte des déficiences de l'offre de soins, notamment dans les zones définies en application du 1° de l'article L. 1434-4 du code de la santé publique ainsi que des inégalités territoriales d'accès aux réseaux de communications électroniques à très haut débit ».
|
Sous réserve de l'adoption de ses amendements, la commission a donné un avis favorable à l'adoption des articles du projet de loi relatif à l'organisation et à la transformation du système de santé, dont elle s'est saisie pour avis. |
TRAVAUX EN COMMISSION
I. EXAMEN EN COMMISSION
Réunie le mardi 21 mai 2019, la commission a examiné le rapport pour avis sur le projet de loi relatif à l'organisation et à la transformation du système de santé.
M. Hervé Maurey , président . - Nous avons enfin banni de notre salle de commission les bouteilles et les gobelets en plastique au profit de fontaines à eau : je m'en félicite ! Déjà, nous avions été précurseurs, il y a deux ans, en matière de dématérialisation des amendements.
Nous examinons le rapport pour avis de notre collègue Jean-François Longeot sur le projet de loi relatif à l'organisation et à la transformation du système de santé, assorti d'une trentaine d'amendements.
La question de l'accès aux soins concerne les territoires et leur aménagement. Nous travaillons sur le sujet depuis la création de notre commission, d'abord avec un rapport d'information sur les déserts médicaux remisen 2013 par un groupe de travail sous la présidence de Jean-Luc Fichet et dont j'étais rapporteur, puis avec un rapport pour avis de Jean-François Longeot sur la loi du 26 janvier 2016 de modernisation de notre système de santé, enfin avec la création, en 2017, d'un nouveau groupe de travail sur les déserts médicaux, dont les travaux se trouvent à l'origine de plusieurs propositions qui vous seront présentées sur le texte.
Le sujet de l'accès aux soins s'est également imposé lors du grand débat. Selon un récent sondage du Journal du dimanche , 87 % des personnes interrogées souhaitent obliger les médecins à s'installer dans les zones sous-denses. Les attentes de la population, malgré les plans des gouvernements successifs, demeurent élevées. De fait, comme l'indiquent les travaux du géographe Emmanuel Vigneron, la mortalité apparaît plus précoce dans les cantons où l'offre de soins est insuffisante. Nous l'évoquerons avec Agnès Buzyn lors de son audition.
M. Jean-François Longeot , rapporteur pour avis . - Le projet de loi relatif à l'organisation et à la transformation du système de santé présenté par la ministre des solidarités et de la santé a été transmis au Sénat le 26 mars dernier. Je vous remercie de la confiance que vous m'avez accordée en m'en confiant le rapport pour avis, dans le prolongement de ma fonction de coprésident du groupe de travail de la commission sur les déserts médicaux. Le texte comportait initialement vingt-trois articles, constitués de mesures techniques et de nombreuses demandes d'habilitation à légiférer par ordonnances sur des sujets importants comme les hôpitaux de proximité, l'exercice coordonné ou encore les agences régionales de santé (ARS). Après son examen par les députés, il en compte désormais soixante-treize, mais son ambition demeure limitée.
Dans le cadre de mes travaux, au cours desquels j'ai effectué de nombreuses consultations représentant environ vingt-cinq heures d'auditions, je me suis particulièrement intéressé à une vingtaine d'articles ayant des conséquences pour l'organisation territoriale du système de soins avec quatre points d'attention : la réforme des études de médecine et le développement des stages pratiques pour les étudiants ; l'adaptation du système de soins à l'exigence de proximité et l'association des élus à la politique de santé ; les partages de compétences entre professionnels de santé, qui doivent permettre de libérer du temps médical dans tous les territoires ; enfin, le développement de la télémédecine et du télésoin.
À titre liminaire, je souhaiterais aborder la réforme du système de santé, les inégalités territoriales en matière d'accès aux soins et les négociations conventionnelles en cours entre les médecins et l'Assurance-maladie.
Je constate d'abord que le rythme d'adoption des lois relatives à la santé tend à s'accélérer : il semblerait que le Parlement ait désormais à connaître d'un tel texte tous les trois ans, contre dix à quinze ans auparavant. Les plans gouvernementaux se succèdent - « pacte territoire santé » sous la précédente législature, « plan de renforcement de l'accès territorial aux soins », stratégie de transformation du système de santé et plan « Ma Santé 2022 » -, mais les mêmes constats demeurent : le système de soins français est très axé sur l'hôpital et cloisonné, avec des modes de régulation peu souples qui ne permettent pas de corriger les inégalités sociales et territoriales de santé, ni de répondre de façon pérenne aux enjeux liés au vieillissement de la population et au développement des maladies chroniques.
Les délais d'attente pour consulter un médecin sont en constante augmentation et les urgences des hôpitaux sont engorgées à défaut de solution de proximité. De 1996 à 2014, la fréquentation des urgences a doublé, passant de dix à vingt millions de passages annuels. À cela s'ajoutent l'épuisement des professionnels de santé et des phénomènes de non-recours aux soins. Nul besoin d'être médecin ou professionnel de santé pour se rendre compte qu'il y a urgence à réformer le système.
Le contexte actuel doit nous alerter : il n'y a jamais eu autant de médecins en France, mais ils n'ont jamais été aussi mal répartis et le temps médical continue de diminuer ! Ces dernières années, je relève que la progression des effectifs est d'abord largement due au recours aux médecins retraités avec la possibilité d'un cumul emploi/retraite. Le nombre de médecins retraités inscrits à l'ordre a quasiment doublé entre 2008 et 2018, tandis que celui des médecins actifs a progressé de 1 % seulement en dix ans. De même, le recours aux médecins étrangers est en forte hausse ; l'exemple de l'hôpital de Nevers est révélateur, avec 55 % des 143 praticiens nés et diplômés à l'étranger. Par ailleurs, en tendance, les effectifs de médecins vont reculer jusqu'en 2030, alors que la population française augmente. D'ici à 2025, un médecin généraliste sur quatre aura cessé d'exercer. La densité médicale va donc continuer à baisser.
Les politiques de santé visant à réduire les inégalités d'accès aux soins courants ont toutes échoué. Depuis plus de dix ans, même si l'État a parfois fait illusion, le problème des déserts médicaux n'a connu aucune amélioration concrète.
Les constats et propositions formulés par le Président Maurey dans son rapport d'information de 2013 restent d'actualité. Les inégalités territoriales se creusent : les écarts de densité médicale entre les départements varient de un à cinq toutes spécialités confondues. Je pense notamment à l'Ain, à la Mayenne, à la Nièvre ou encore à l'Eure, très mal dotés. Ces inégalités ne se limitent plus à la classique opposition entre la France du Nord et la France méridionale : elles se retrouvent à toutes les échelles géographiques selon une configuration centre/périphérie.
Selon les chiffres du ministère de la santé, 9 % de la population vit dans un désert de médecins généralistes, soit près de six millions de personnes. Il s'agit en particulier de territoires ruraux qui ont, par ailleurs, des difficultés à développer leur attractivité. Pour les médecins spécialistes, les écarts de densité sont encore plus importants et vont de un à huit, voire de un à vingt-quatre pour les pédiatres. Selon une enquête de l'UFC-Que choisir réalisée fin 2016, environ vingt et un millions de Français ont un accès restreint aux pédiatres et dix-neuf millions aux gynécologues.
Les conséquences de cette situation sont potentiellement dévastatrices, même s'il est difficile de faire un raisonnement toutes choses égales par ailleurs : des géographes tels Olivier Lacoste et Emmanuel Vigneron s'intéressent depuis longtemps aux répercussions de la désertification médicale sur l'état de santé des populations. La France est très mal classée en Europe en matière de mortalité précoce, c'est-à-dire de mortalité survenant avant l'âge de soixante-cinq ans. Les travaux d'Emmanuel Vigneron montrent ainsi une sous-mortalité nette en Île-de-France, dans le Centre-Ouest et dans l'ensemble méridional du pays. A contrario , une zone de surmortalité existe dans certains départements du Centre et de l'Est, en Bretagne et dans le Nord. Au total, plus de 60 % des cantons regroupant la moitié de la population métropolitaine ont connu une évolution moins favorable que la moyenne du pays. Il s'agit avant tout d'un scandale démocratique, car ces citoyens contribuent de la même façon aux ressources de la sécurité sociale, mais cela pourrait devenir un scandale sanitaire à terme.
Les négociations entre les médecins et l'Assurance-maladie dans le cadre du plan « Ma Santé 2022 » présenté par le Président de la République en septembre 2018 prévoient la création de 4 000 postes d'assistants médicaux assortie d'une prise en charge pérenne de leur coût - 36 000 euros la première année, 27 000 euros la seconde, puis 21 000 euros les années suivantes - et d'un engagement des médecins d'accroître le nombre de patients dont ils sont le médecin traitant de 5 % à 20 %.
Par ailleurs, la croissance des dépenses d'Assurance-maladie a été fixée à 2,5 % par la dernière loi de financement de la sécurité sociale, ce qui représente un total de 200 milliards d'euros pour 2019. Les moyens consacrés à « Ma Santé 2022 » devraient par ailleurs atteindre 3,5 milliards d'euros d'ici à 2022.
Nous partagerons tous l'objectif de faire de la santé une priorité. À cet égard, il est essentiel de s'attaquer aux inégalités territoriales : la Cour des comptes estime leur coût entre 900 millions d'euros et 3 milliards d'euros par an pour le système de santé. Le rapport du comité « Action publique 2022 », remis en juin 2018 au Président de la République, avançait même le chiffre de 5 milliards d'euros d'économies potentielles face aux inefficiences dans la répartition et l'allocation des soins. Rien ne sert d'augmenter les dépenses, si l'on ne corrige pas les effets pervers du système ! Or il existe une corrélation positive entre la densité des médecins et les dépenses de santé et de médicament par habitant : selon la Cour des comptes, en 2015, la dépense de soins ambulatoires allait de 944 euros par habitant en Mayenne à 1 829 euros dans les Bouches-du-Rhône, sans que l'état sanitaire de la population présente des écarts aussi notables.
Certaines mesures du projet de loi apparaissent certes positives, mais globalement il semble très insuffisant pour répondre aux enjeux.
Un premier bloc vise à réformer en profondeur l'organisation de la formation initiale des professionnels de santé, c'est notamment l'objet des articles 1 er , 2 et 2 bis .
Le numerus clausus , instauré en France en 1971 pour maîtriser l'évolution des dépenses de santé, serait remplacé par un système dans lequel les capacités d'accueil des formations à l'université en 2 ème et 3 ème cycle seront déterminées de façon pluriannuelle en lien avec les besoins de santé des territoires. Reste à éclaircir la question des moyens dont disposeront les universités.
De même, s'agissant des stages en zones sous-denses, aucune obligation n'est prévue, compte tenu du manque de maîtres de stages et de moyens pour accueillir les étudiants.
D'autres articles incitent, directement ou indirectement, les médecins à s'installer en zone sous-dense, dont la définition sera d'ailleurs affinée par profession et par spécialité comme le prévoit l'article 5 bis . Je pense par exemple à l'article 4 sur la sécurisation du contrat d'engagement de service public (CESP) ou encore à l'article 5 concernant l'ouverture du recours au médecin adjoint dans les zones sous-denses, à laquelle je suis naturellement favorable.
Sur ce premier bloc, je vous proposerai six amendements : quatre relatifs aux stages et deux favorisant l'installation en zones sous-denses.
Un deuxième bloc adapte le système de soins à l'exigence de proximité et renforce l'association des élus à la mise en oeuvre de la politique de santé.
C'est l'objet de plusieurs mesures que je qualifierais de « cosmétiques », notamment les articles 7 A, 7 B et 7 E ou d'autres mesures plus importantes comme l'article 7 sur les communautés territoriales professionnelles de santé, l'article 7 septies qui doit permettre de faciliter l'accès à un médecin traitant, l'article 8 sur les hôpitaux de proximité, l'article 10 concernant les groupements hospitaliers de territoire (GHT), l'article 15 sur l'abrogation du pacte territoire-santé ou encore l'article 19 sur la réforme, par voie d'ordonnances, des agences régionales de santé (ARS), de l'exercice coordonné et qui porte également création d'une ARS à Mayotte et à La Réunion. Les articles 7 D, 10 ter et l'article 19 bis A renforcent la présence des parlementaires au conseil territorial de santé, comme au conseil de surveillance de certains hôpitaux et des ARS.
Sur ces dispositions, je vous proposerai plusieurs amendements, dont trois visant à supprimer des articles sans portée normative, qui ne répondent pas aux exigences de clarté de la loi. Un amendement à l'article 7 doit permettre d'alléger les contraintes administratives pesant sur les professionnels de santé lors de la conception du projet territorial de santé.
J'ai souhaité renvoyer à la négociation conventionnelle plusieurs points essentiels pour assurer la permanence des soins dans tous les territoires avec trois amendements visant à réguler l'installation des médecins au regard du principe constitutionnel d'égal accès aux soins. La régulation n'a jamais été expérimentée pour les médecins, alors que de nombreuses professions font déjà l'objet de telles mesures, comme le conventionnement sélectif.
Je vous proposerai également plusieurs amendements aux articles 8 et 10 pour garantir l'autonomie des hôpitaux de proximité dans les GHT et leur rôle de premier recours dans la gradation des soins à la suite d'inquiétudes formulées par les représentants des hôpitaux locaux et par les élus.
Un troisième bloc de mesures renforce le partage des tâches entre les professionnels de santé et accompagne le développement du numérique, outil essentiel pour lutter contre la désertification médicale et rapprocher l'offre de soins des patients.
C'est notamment l'objet des articles 7 bis pour les infirmiers, 7 quater , 7 quinquies et 7 sexies B pour les pharmaciens, de l'article 7 sexies A pour les sages-femmes et de l'article 7 sexies C pour les orthoptistes. Par ailleurs, l'article 19 ter réforme les protocoles de coopération entre professionnels à l'échelle nationale et locale pour développer les transferts d'actes et libérer du temps médical. L'article 12 prévoit l'ouverture d'un espace numérique de santé pour tous les citoyens d'ici à 2022. Enfin, l'article 13 étend aux professionnels paramédicaux et aux pharmaciens la faculté de réaliser des actes par le biais des technologies numériques via la reconnaissance du télésoin.
Mes amendements sur ce dernier bloc consistent à renforcer les partages de compétences au bénéfice des pharmaciens, des sages-femmes et des opticiens-lunetiers. Par ailleurs, le tournant numérique dans le secteur de la santé ne sera réussi que s'il intègre la réalité des territoires : c'est pourquoi je vous proposerai de faire du numérique un recours pour les assurés résidant dans des zones sous-denses et exposés à une autre fracture que nous connaissons bien : la fracture numérique.
J'ai fait le choix, mes chers collègues, de proposer des mesures resserrées et pragmatiques au service d'un meilleur aménagement sanitaire et social du territoire. D'aucuns estimeront que ce projet de loi manque d'ambition. Il est vrai que l'on peut fortement douter de sa capacité à améliorer concrètement le quotidien de nos concitoyens qui éprouvent des difficultés à accéder à des soins de qualité dans des délais raisonnables. La régulation de l'offre médicale constitue une nécessité, car elle représente le maillon manquant de la politique d'incitation qui s'avère aujourd'hui inefficace.
M. Hervé Maurey , président . - Merci pour ce rapport complet, dont le constat apparaît, hélas, aussi éloquent que réaliste.
M. Claude Bérit-Débat . - Je vous remercie, monsieur le rapporteur, pour la qualité de votre analyse, rappelant celle réalisée à plusieurs reprises par notre commission. Quelles que soient les mesures prises par les gouvernements successifs, la situation ne s'améliore pas et, pour les territoires ruraux, le constat demeure implacable. En Dordogne, le troisième département français par la surface, dont la densité moyenne ne dépasse pas quarante-trois habitants au kilomètre carré - dans certaines zones, elle atteint même sept ou huit habitants au kilomètre carré -, la désertification médicale constitue une réalité.
Si la coercition ne semble pas idéale, quelle est la solution ? Pensez qu'à Périgueux, il faut attendre six mois pour obtenir un rendez-vous chez un médecin spécialiste. Ce n'est pas acceptable ! Notre groupe présentera en séance publique des amendements allant dans le sens de l'analyse du rapporteur. J'espère que nous réussirons à faire entendre ensemble la voix des territoires. Il ne s'agit pas seulement, en effet, d'un enjeu de santé publique, mais d'une nécessité pour l'aménagement.
Mme Nelly Tocqueville . - Je partage le constat de notre rapporteur. J'ai inauguré récemment une maison de santé dans mon département. Elle accueille plusieurs professionnels de santé mais pas encore de médecin. Les élus locaux n'hésitent pas à engager des dépenses pour répondre aux demandes et aux besoins de la population qui demeure dans les territoires ruraux à condition de disposer de services médicaux. N'oublions pas, mes chers collègues, que les déserts médicaux existent également en zone urbaine, notamment dans certaines banlieues.
M. Pierre Médevielle . - Je félicite le rapporteur pour l'excellence de son travail. Il nous faut tenir jusqu'en 2025 avec les moyens du bord... Les médecins doivent aussi prendre leurs responsabilités ! Il est temps que leurs syndicats assouplissent leur position quant aux déserts médicaux : ils doivent se montrer solidaires des Français et accepter quelques aménagements. Je pense notamment à l'autorisation de délivrance par les pharmaciens de certains médicaments sans ordonnance, qui les avait crispés.
Il pourrait également s'avérer pertinent de permettre à des étudiants ayant connu un échec de réintégrer des études de médecine. Il faut enfin développer les soins ambulatoires et, en particulier, revenir sur l'interdiction de la prescription de bronchodilatateurs, fort utiles à la prise en charge des personnes âgées souffrant de détresse respiratoire, par les médecins généralistes.
Mme Nadia Sollogoub . - Les mesures incitatives pour la répartition des médecins sur le territoire ne seront efficaces que si le temps médical augmente. Il faut tenir jusqu'en 2025 nous dit-on mais nous reviendrons alors au niveau d'offre de 2015 ! Nous devons intégrer le fait que les nouveaux médecins produisent moins de temps médical. Le présent projet de loi a été pensé par des médecins et pour des médecins. Ayons conscience que les étudiants en médecine ne prônent nullement une augmentation de leurs effectifs ! Autrefois, il fallait acheter une clientèle à prix d'or ; désormais, les élus leur déroulent le tapis rouge ! L'excuse du manque de formateurs pour faire face à la croissance du nombre d'étudiants me semble, avec le développement de la visioconférence, bien fragile. Un décret fixera chaque année le nombre de médecins formés, nous devrons donc convaincre la ministre des besoins des territoires.
M. Joël Bigot . - La désertification médicale représente un problème crucial, qui concerne des territoires ruraux aussi bien que des zones urbaines. À cet égard, le constat réalisé en 2013 par notre commission semble toujours d'actualité, plusieurs tentatives d'y remédier ayant échoué. La ministre s'oppose à toute régulation ; dès lors, le plan « Ma Santé 2022 » ne comprend que quelques mesures correctrices très insuffisantes, à l'instar de la création de 4 000 postes d'assistants médicaux. Le développement de la télémédecine peut constituer une solution intéressante, à la condition qu'il ne s'accompagne pas de la fermeture de services de santé conduisant à une déshumanisation de l'offre de soins.
Notre collègue Nadia Sollogoub a raison : en 2025, nous ne ferons que revenir à la situation de 2015. Cela questionne notre pacte républicain : comment éviter les inégalités en termes de couverture médicale ? Plusieurs solutions ont déjà été testées, en vain. Il convient, à mon sens, de développer les stages pour les étudiants en médecine dans les zones sous-dotées et d'y favoriser la scolarisation des futurs médecins. Agnès Buzyn n'y semble pas opposée. D'ailleurs, deux ou trois départements ont déjà mis en oeuvre de telles mesures. Il faut, en outre, maintenir les hôpitaux de proximité. Les maires ruraux, souvent, réclament des dispositifs coercitifs qui ne fonctionnent pas : il faut imaginer de nouvelles solutions.
M. Benoît Huré . - Je remercie la commission de s'être saisie du sujet de l'offre de soins, prélude à toute politique volontariste d'aménagement du territoire. L'analyse du rapporteur n'est pas nouvelle, mais le constat s'aggrave. Nous devons, je crois, expliquer les enjeux du pacte républicain évoqué par Joël Bigot aux médecins qui se disent libéraux, mais usent des deniers publics pour assurer la solvabilité de leur travail.
Depuis dix ans, diverses mesures ont été mises en oeuvre. Le présent texte, pour sa part, possède déjà le mérite de corriger les erreurs des lois respectivement portées par Roselyne Bachelot et Marisol Touraine. Mon analyse sera donc moins sévère, d'autant qu'il marque la fin de l'ineptie que représente le numerus clausus créé, à rebours du bon sens, à une époque de croissance démographique et d'amélioration de l'espérance de vie.
Les mesures coercitives, il est vrai, n'apparaissent pas forcément efficaces. Dans les années 1980 et 1990, l'enseignement de la médecine générale a progressivement été délaissé au profit du tout hospitalier. Heureusement, nous faisons marche arrière. Les jeunes médecins installés en milieu rural comme les étudiants qui s'interrogent sur une telle vocation connaissent mal les territoires et craignent l'exercice solitaire de la médecine. Les stages obligatoires devraient utilement permettre de leur offrir une expérience en la matière. Dans le nord du département des Ardennes, nous avons ouvert trois maisons médicales depuis 2005. À chaque fois, les élus locaux ont préalablement rencontré des étudiants en médecine pour les convaincre de s'y installer. Cela a fonctionné ! Les élus doivent donc investir pour accueillir aux mieux les praticiens et, surtout, les démarcher.
Mme Angèle Préville . - Votre présentation était très juste, monsieur le rapporteur, et sans fard. Récemment, un préfet a repris un élu local qui évoquait le problème des déserts médicaux : le terme était, selon lui, trop stigmatisant... Je partage l'analyse de Nadia Sollogoub : j'ai rencontré deux étudiantes en médecine de la faculté de Toulouse éventuellement intéressées par une installation dans le département du Lot. Elles s'attendaient à ce que leur soit offert le permis de conduire, voire une voiture, parce qu'elles acceptaient d'exercer en territoire rural. Il faut désormais leur déployer le tapis rouge ! Dans le même département, deux médecins généralistes partent en retraite et n'ont trouvé qu'un seul remplaçant. Comment seront assurées les visites indispensables au maintien à domicile des personnes âgées ? Il s'agit d'un tel enjeu sanitaire que je crains que nous ne puissions échapper à l'instauration de contraintes à l'installation des étudiants diplômés de médecine.
M. Michel Dennemont . - Notre débat tourne autour des médecins, mais l'offre de soins concerne l'ensemble des professionnels de santé qui, après le diagnostic, assurent le suivi des patients. Infirmier libéral pendant cinquante ans, je puis vous l'assurer ! Il est regrettable que le présent projet de loi se focalise uniquement sur les médecins, sans mieux considérer la chaîne de santé et les professionnels qui y participent.
Mme Évelyne Perrot . - La médecine du travail connaît aussi une dramatique pénurie. La formation n'attire plus les étudiants ! Nous devons alerter la ministre sur ce sujet. Les déserts médicaux ne concernent effectivement pas que les médecins mais tous les professionnels de santé. À titre d'illustration, la ville de Troyes manque de toutes les spécialités médicales et paramédicales.
M. Michel Vaspart . - Notre commission a l'impérieux devoir de traiter ce sujet qui concerne évidemment l'aménagement du territoire. Il en va de notre responsabilité vis-à-vis de nos concitoyens et des élus locaux. Les mesures incitatives ont échoué et toute coercition est rejetée. Un amendement présenté par notre collègue Jean-François Longeot lors de l'examen de la loi du 26 janvier 2016 proposait qu'un état des lieux soit réalisé pour définir les secteurs sur-dotés et sous-dotés. Les médecins conventionnés n'auraient pu alors s'installer dans les zones sur-dotées. Ce n'était pas vraiment coercitif : la liberté d'installation restait importante. En outre, la mesure avait l'avantage, pour la sécurité sociale, d'éviter l'accélération des actes médicaux dans des secteurs déjà denses. Un amendement de même nature sera à nouveau présenté.
La suppression du numerus clausus semble pertinente, mais encore faut-il que les facultés de médecine des secteurs peu denses puissent accueillir davantage d'étudiants. Il aurait, à mon sens, été préférable de créer un numerus clausus régional.
Enfin, je regrette que les élus locaux aient perdu la main sur les hôpitaux et que les conseils d'administration aient été transformés en conseils de surveillance privés de pouvoir. L'Assemblée nationale a introduit un article prévoyant que des parlementaires puissent y siéger. Nous devons être très prudents sur ces sujets. Les élus doivent être représentés dans les hôpitaux !
M. Jean-Michel Houllegatte . - Il me semble également important que notre commission s'intéresse à ce projet de loi qui concerne directement nos territoires.
Je ne suis pas certain que ce texte nous permette de retrouver une offre médicale suffisante. C'est pourquoi je suis assez déçu.
La suppression du numerus clausus ne va pas régler tous les problèmes ; en effet, les objectifs pluriannuels d'admission seront certes déterminés en tenant compte des besoins de santé des territoires, mais ils le seront aussi en tenant compte des capacités de formation - c'est là que le bât blesse !
Le numerus clausus est déjà régionalisé, puisqu'il est fixé par université. Je rappelle qu'il s'élevait à 8 700 à la fin des années 1970, que nous sommes descendus jusqu'à 3 500 durant les années 1980 et que nous ne remontons que progressivement, 8 205 en 2018 et 9 314 en 2019. Pourtant, la population française et les besoins de santé ont beaucoup augmenté durant cette période.
L'augmentation globale des dernières années ne doit pas masquer le fait que les nouvelles places ouvertes sont concentrées sur quelques universités seulement, celles qui ont des capacités d'accueil - Paris, Marseille, Lyon, Saint-Étienne et Toulouse -, tandis que le nombre de places reste stable en Corse et à Bordeaux, Caen, Clermont-Ferrand, Dijon, Grenoble, Lille, Nancy, Nantes, Poitiers, Reims, Rouen et Tours.
Vous le voyez, augmenter le numerus clausus ne sert à rien, si on ne travaille pas sur la réforme des études de médecine, notamment pour permettre aux hôpitaux non universitaires d'accueillir des stagiaires.
M. Jordi Ginesta . - Mon propos dérangera peut-être, mais je veux dire que les médecins sont sûrement en partie responsables de certaines difficultés. Dans le Var ou les Alpes-Maritimes, nous ne sommes pas dans un désert médical mais il me semble que la situation que nous vivons est révélatrice d'un affaiblissement moral de notre pays.
À partir du moment où les médecins n'ont plus voulu assurer les permanences, il a fallu construire des maisons de santé, souvent financées sur des fonds publics. En outre, nous sommes dans des départements où les possibilités de loisirs comme la clientèle sont importantes. De ce fait, les médecins limitent fréquemment leur temps de travail à quatre jours par semaine, parce qu'ils estiment qu'ils ont gagné suffisamment d'argent et qu'ils paient beaucoup d'impôts... Le temps médical est donc réduit !
Ces différences entre les territoires justifieraient que, plutôt que d'apporter des réponses globales, nous agissions territoire par territoire, région par région.
M. Jérôme Bignon . - Il faudrait donc exonérer d'impôt les médecins pour qu'ils travaillent davantage...
Plus sérieusement, le mot désertification me peine toujours, parce qu'il a un côté dévalorisant pour nos territoires. Pour autant, il montre bien que ce sont les territoires les plus fragiles qui paient le plus lourd tribut !
Dans mon intercommunalité qui est composée de 121 communes et où 40 000 personnes habitent, nous en sommes à notre troisième contrat local de santé. Ceux qui souffrent le plus de la situation, ce sont, d'une part, les personnes âgées qui vivent en maison de retraite - au moindre problème, on les envoie aux urgences et ils en reviennent en plus mauvaise santé en raison des conditions d'accueil... -, d'autre part, les personnes qui perçoivent les minima sociaux. C'est finalement une double punition ! Je vois bien, dans la banque alimentaire dont je m'occupe, les malheurs de santé que vivent les gens.
Notre commission a évidemment eu raison de se saisir de ces questions, mais je crois que nous devons d'abord sensibiliser la ministre sur des considérations humaines. Les ministres de la santé qui se succèdent sont trop accaparés par des problématiques de gestion ; or il faut revenir à l'humain, parce que ce sont les populations les plus fragiles qui sont les plus pénalisées.
M. Jean-François Longeot , rapporteur pour avis . - Je crois que nous partageons le constat : les choses n'avancent pas, alors que la situation est connue depuis longtemps ! C'est pour cette raison qu'il est important que la commission de l'aménagement du territoire se soit saisie pour avis de ce projet de loi. Il nous revient de faire entendre la voix de nos territoires. Il faut arrêter de ne prendre en considération que les médecins ; nous devons d'abord nous occuper de la population, notamment des personnes les plus fragiles. Un exemple : il n'est satisfaisant pour personne qu'une personne âgée soit contrainte d'aller à l'hôpital, parce qu'elle n'a accès pas à un médecin.
Il est vrai que décider de construire une maison de santé n'est pas suffisant, il faut avant tout un projet médical. Personnellement, je n'ai pas utilisé le terme de coercition mais celui de régulation. Si nous n'adoptons pas des mesures fortes, les problèmes seront extrêmement graves et la situation dramatique. Comment un infirmier, un pharmacien ou un autre professionnel de santé peut-il s'installer quelque part, s'il n'y a pas de prescripteur à proximité ?
En ce qui concerne la formation, l'analyse par université que vient de faire M. Houllegatte est très intéressante. L'augmentation du numerus clausus pose la question du nombre de formateurs et de places dans les universités. Or il faudrait inciter les étudiants à aller ailleurs que dans une métropole.
Préparons-nous à défendre nos propositions ! Nous ne pouvons pas accepter ce qui s'est passé il y a trois ans. J'avais pourtant proposé une mesure de bon sens, non coercitive - dans les zones sur-denses, un médecin qui partait ne pouvait pas être remplacé par plus d'un confrère -, mais elle avait été refusée ! Quel est le résultat ? En 2016, trois millions de personnes n'avaient pas accès à un médecin et elles sont six millions aujourd'hui, soit 9 % de la population ! Dans le même temps, les préfets ont pour instruction de ne pas parler de déserts médicaux pour éviter le mot désert...
La médecine du travail est un vrai problème, comme la médecine scolaire. Beaucoup d'enfants n'ont pas accès aux soins et le seul endroit où ils pourraient voir un médecin, c'est à l'école - encore faut-il qu'il y ait des médecins !
Il me semble important de réaliser un état des lieux complet des zones sous-dotées et sur-dotées. Certains disent qu'il n'y a pas plus de zones sur-dotées, mais rien ne semble appuyer précisément cette assertion.
En ce qui concerne les formations, je crois qu'il faut les décentraliser et faire en sorte que les étudiants fassent des stages dans les hôpitaux de proximité. Comme je le rappelle régulièrement, lorsque je suis arrivé à Ornans dans le Doubs en 1981, je ne connaissais pas la région et finalement j'y suis toujours, j'ai même été maire pendant vingt-et-un ans...
La suppression du numerus clausus , qui est une bonne décision, ne va pas résoudre tous les problèmes, d'autant que ses effets seront longs à se faire sentir.
En conclusion, je voudrais simplement rappeler que nous devrons défendre nos propositions, parce qu'elles sont au service des territoires et de la population.
Mme Marta de Cidrac . - Ce projet de loi aborde des sujets délicats. Au sein de la commission de l'aménagement du territoire, je ne vais pas intervenir sur les aspects liés à la formation, mais plutôt sur l'installation des médecins. Je crois que nous devons nous interroger sur les raisons profondes qui font que des médecins ne veulent plus s'installer sur certains territoires. Si nous proposons des mesures, ne doivent-elles pas s'appliquer aussi aux boulangers ou aux autres professions qui font vivre nos territoires ?
Il est vrai que la santé nous touche au plus profond, mais nous devons rester vigilants sur les positions que nous prenons. Je reste convaincue que nous devons laisser la liberté à l'exercice professionnel et je suis réservée sur les amendements qui orienteraient le choix du lieu d'installation pour les médecins.
La question de l'aménagement du territoire va bien au-delà du seul aspect sanitaire et nous devons travailler sur l'ensemble des autres services, dont l'absence crée les déserts que nous connaissons.
M. Didier Mandelli . - Mes chers collègues, si vous ne la connaissez pas, je vous conseille de chercher sur internet la carte des déserts médicaux par canton. Elle est très facile à trouver et très instructive.
Plus largement, je suis assez surpris du sens des priorités des gouvernements successifs. Pour le numérique ou les mobilités, on nous parle de zones blanches et on annonce des mesures et des moyens parfois colossaux, mais pour la santé - les rapports sont pourtant nombreux sur ce sujet -, rien ne se passe ! Sans parler de coercition, je crois que nous devons avoir le courage de prendre certaines décisions. En quelques années, le nombre de personnes qui n'ont pas accès aux soins a doublé, ce qui contribue évidemment au sentiment de délaissement qui est apparu clairement dans le grand débat.
M. Jean-François Longeot , rapporteur pour avis . - Je partage les propos de Didier Mandelli : on ne peut pas continuer ainsi. À force de ne vouloir fâcher personne, c'est la population qui souffre !
Je répète que je n'utilise pas le mot coercition. Dans le même temps, l'aménagement du territoire passe naturellement par la mise à disposition de certains services à la population partout où ils sont nécessaires. Nos concitoyens payent les mêmes cotisations et charges sociales et ont le droit d'habiter où ils le souhaitent et d'accéder facilement à un médecin. Je respecte la liberté d'installation. C'est pourquoi je propose de renvoyer à la négociation conventionnelle le soin de régler ce problème.
Je note aussi que le grand débat a fait émerger ce sujet, alors que les revendications d'origine concernaient d'autres questions et que le cadre fixé par le Président de la République ne l'incluait pas. Il nous revient de prendre cette conclusion en considération.
M. Hervé Maurey , président . - Coercition et régulation ne sont pas la même chose. Ce sont ceux qui ne veulent toucher à rien qui caricaturent les propositions de la commission - celle-ci n'a jamais proposé de mesures coercitives. Je rappelle qu'il n'y pas de liberté qui ne puisse être régulée en vertu d'un objectif d'intérêt général suffisant.
En Allemagne, des mesures de régulation ont été mises en place il y a environ trente ans et, alors même que la Constitution allemande évoque la liberté d'installation, la Cour constitutionnelle a estimé qu'il fallait aussi prendre en compte l'intérêt général.
Il est vrai que le thème de la santé s'est imposé dans le grand débat, mais le plus stupéfiant est que le Président de la République n'en ait pas dit un mot... Or la question des déserts médicaux est très importante pour la population et pèsera sur la manière dont les Français voteront.
Le Sénat représente les territoires, il est donc de notre devoir qu'à l'issue de son examen par notre assemblée le projet de loi soit renforcé sur les questions liées à l'accès aux soins sur l'ensemble du territoire. L'inverse serait désolant ! Notre commission a un rôle particulier à tenir en la matière.
EXAMEN DES ARTICLES
M. Jean-François Longeot , rapporteur pour avis . - Grâce aux auditions des différentes associations étudiantes que j'ai menées, j'ai pu mesurer à quel point la formation théorique et pratique des futurs professionnels de santé joue un rôle déterminant dans leurs choix d'installation. L'amendement DEVDUR.28 vise ainsi à ce que l'objectif de répartition équilibrée des futurs praticiens soit pleinement intégré dans les objectifs généraux des formations de santé. Je vous signale que le rapporteur pour avis de la commission de la culture, de l'éducation et de la communication a déposé un amendement identique.
L'amendement DEVDUR.28 est adopté.
M. Jean-François Longeot , rapporteur pour avis . - L'amendement DEVDUR.27 a pour objectif de valoriser les étudiants qui ont fait la démarche, durant leur parcours de formation, d'effectuer un ou plusieurs stages en zone sous-dense. À mes yeux, le fait d'avoir effectué un stage en zone sous-dotée doit devenir un critère à part entière dans les modalités d'affectation des postes ouverts aux étudiants en troisième cycle des études de médecine.
M. Benoît Huré . - Ne faudrait-il pas rendre ce stage de troisième cycle obligatoire ? Je sais d'expérience que, parmi les étudiants qui font un stage en zone sous-dense, plusieurs sont ensuite intéressés par une installation dans cette même zone. Ce n'est pas une mesure coercitive.
Mme Nadia Sollogoub . - Aujourd'hui, certains stages sont proposés en zone sous-dotée, mais l'université ne veut pas les pourvoir, même si certains étudiants sont volontaires, car cela désorganiserait le fonctionnement des CHU... C'est aussi pour cela qu'il faut rendre ce stage obligatoire !
M. Jean-François Longeot , rapporteur pour avis . - Je suis favorable à l'idée de rendre ce stage obligatoire, mais nous devrons être attentifs au nombre de formateurs disponibles.
M. Benoît Huré . - Les médecins qui exercent en zone sous-dense sont souvent volontaires pour devenir maîtres de stage, mais il faut régler l'éventuel frein financier et simplifier les procédures administratives, aujourd'hui bien trop complexes.
M. Michel Vaspart . - Pour des raisons de recevabilité financière, nous ne pouvons pas déposer d'amendement pour augmenter la rémunération qui est versée aux maîtres de stage - environ 600 euros actuellement, me semble-t-il -, mais nous pouvons le suggérer à la ministre...
M. Jean-François Longeot , rapporteur pour avis . - Monsieur Huré, voulezvous déposer un amendement pour rendre obligatoire le stage de troisième cycle en zone sous-dense?
M. Benoît Huré . - Monsieur le rapporteur, si vous êtes d'accord avec cette idée, je vous propose de la reprendre. Ce sera plus efficace et plus simple !
Mme Marta de Cidrac . - Dans l'amendement DEVDUR.27, il est prévu de « valoriser » les étudiants qui effectuent un stage en zone sous-dotée. Comment ce stage sera-t-il valorisé concrètement dans la poursuite des études ?
M. Jean-François Longeot , rapporteur pour avis . - Le fait d'avoir effectué un stage en zone sous-dense sera un critère pris en compte, aux côtés des résultats aux épreuves, du parcours de formation et du projet professionnel, dans les modalités d'affectation des postes ouverts aux étudiants de troisième cycle.
L'amendement DEVDUR.27 est adopté.
M. Jean-François Longeot , rapporteur pour avis . - Mes chers collègues, à la suite de nos débats, je vous propose aussi d'adopter l'amendement DEVDUR.30 qui, comme le proposait Benoît Huré, vise à inclure dans le troisième cycle des étudiants en médecine la réalisation d'un stage en zone sous-dense.
L'amendement DEVDUR.30 est adopté.
M. Jean-François Longeot , rapporteur pour avis . - L'amendement DEVDUR.31 vise à intégrer les modalités d'organisation des stages dans les zones sous-denses dans le cadre du troisième cycle des études de médecine. Le rapporteur pour avis de la commission de la culture, de l'éducation et de la communication a également déposé un amendement identique.
Mes chers collègues, les amendements DEVDUR.27, DEVDUR.30 et DEVDUR.31 portent sur la question du stage réalisé en zone sous-dotée au coursdes études de médecine. Nous verrons comment les débats évoluent !
L'amendement DEVDUR.31 est adopté.
M. Jean-François Longeot , rapporteur pour avis . - Dès 2013, le rapport d'information du président Maurey sur les déserts médicaux préconisait d'adapter les études de médecine et de revoir le système des stages. L'amendement DEVDUR.33 vise à encourager les étudiants de deuxième et troisième cycle de médecine à effectuer des stages en zone sous-dense. Le rapporteur pour avis de la commission de la culture, de l'éducation et de la communication a également déposé un amendement identique.
M. Hervé Maurey , président . - Cet amendement reste pertinent pour le deuxième cycle, du fait de l'adoption de l'amendement DEVDUR.30 .
L'amendement DEVDUR.33 est adopté avec modification.
M. Jean-François Longeot , rapporteur pour avis . - Le contrat d'engagement de service public (CESP) est un dispositif incitant de jeunes médecins à s'installer en zone sous-dense - une grande majorité des signataires exerce la médecine générale. Or il est possible qu'un étudiant qui a signé un tel contrat au cours de sa formation ne bénéficie plus de la même liste de lieux d'exercice à l'issue de celle-ci, si le zonage a évolué entre temps.
Afin de rendre ce dispositif plus efficace, l'amendement DEVDUR.23 vise à aligner la durée du bénéfice du CESP, en cas d'évolution du zonage, sur la durée de l'internat de médecine générale, c'est-à-dire trois années.
L'amendement DEVDUR.23 est adopté.
Articles additionnels après l'article 4
M. Jean-François Longeot , rapporteur pour avis . - Face au creusement des inégalités territoriales dans l'accès aux soins, tout n'a pas été tenté. Les mesures d'incitation à l'installation des médecins sont aujourd'hui nombreuses, dispersées entre une pluralité d'acteurs - État, collectivités territoriales, Assurance-maladie, etc. -, sans coordination d'ensemble et inefficaces, comme a pu le relever la Cour des comptes dans plusieurs rapports parus depuis 2014.
L'amendement DEVDUR.45 concerne ce sujet et s'inscrit dans le droit fil des positions que la commission défend depuis plusieurs années. J'ai étudié plusieurs options : un conventionnement individuel, une obligation d'installation dans les zones sous-denses pendant une période déterminée sous la forme d'un « service à la nation » ou encore le conventionnement sélectif dans les zones sur-dotées.
Ce dernier dispositif correspond à ce qui existe pour d'autres professions de santé, comme les infirmiers libéraux, les sages-femmes, les masseurs-kinésithérapeutes ou encore les chirurgiens-orthodontistes, mais il n'a jamais été tenté pour les médecins. Nos concitoyens demandent des réponses concrètes sur la santé et l'accès aux soins. Cet amendement est une réponse possible.
L'innovation par rapport à l'amendement que j'avais porté en 2016 sur le projet de loi de modernisation de notre système de santé est le renvoi à la négociation conventionnelle en première intention. J'ai entendu les critiques émises par les médecins, mais aussi les constats auxquels sont parvenues les autres professions de santé.
Un renvoi à la négociation conventionnelle me semble donc plus à même de garantir l'effectivité de la régulation de l'offre de soins qui est particulièrement nécessaire aujourd'hui. À défaut, si les médecins ne parviennent pas à se mettre d'accord entre eux et avec l'Assurance-maladie dans un délai d'un an, le conventionnement sélectif s'appliquera, dans les zones sur-dotées, sur le principe « une arrivée pour un départ ».
M. Hervé Maurey , président . - Selon ce dispositif, c'est seulement en cas d'échec de la négociation conventionnelle que le principe « un départ, une installation » s'appliquera. Il n'est pas acceptable que, dans les zones sur-denses, le nombre de médecins continue d'augmenter.
L'amendement DEVDUR.45 est adopté.
M. Jean-François Longeot , rapporteur pour avis . - L'amendement DEVDUR.47 vise à introduire une précision relative au principe d'égal accès aux soins à l'article du code de la sécurité sociale relatif à la liberté d'installation des médecins.
L'inscription de ce principe, consacré tant par le Conseil constitutionnel que par le Conseil d'État, vise à rappeler que la liberté d'installation des médecins peut être régulée au nom de la nécessaire réduction des inégalités d'accès aux soins et de la protection de la santé des populations, principes particulièrement nécessaires à notre temps au sens du Préambule de 1946. Dans notre pays, il n'existe aucune liberté qui ne puisse être régulée par des mesures proportionnées à un objectif d'intérêt général.
L'amendement DEVDUR.47 est adopté.
M. Jean-François Longeot , rapporteur pour avis . - L'amendement DEVDUR.22 vise à élargir la possibilité de recourir à un médecin adjoint en cas de carence dans l'offre de soins, ponctuelle ou permanente, constatée par le conseil départemental de l'ordre des médecins, quand bien même une zone ne serait pas considérée comme une zone sous-dense au titre de l'article L. 1434-4 du code de la santé publique.
L'amendement DEVDUR.22 est adopté.
M. Jean-François Longeot , rapporteur pour avis . - L'amendement DEVDUR.17 vise à supprimer l'article 7 B du projet de loi, qui constitue davantage une mesure d'affichage politique qu'une réelle extension de compétences au profit des collectivités territoriales. Je ne souhaite pas que le Gouvernement puisse dire qu'il a pris des mesures ambitieuses pour les territoires alors que, juridiquement, plusieurs articles de ce projet de loi n'apportent rien au droit existant et sont faiblement normatifs.
L'amendement DEVDUR.17 est adopté.
M. Jean-François Longeot , rapporteur pour avis . - L'amendement DEVDUR.18 propose de supprimer l'article 7 E pour les mêmes raisons que celles que je viens d'évoquer.
Cet article tend à dégager l'État de sa responsabilité, alors que l'article L. 1411-1 du code de la santé publique est très clair sur ce point et dispose que la mise en oeuvre de la politique de santé « relève de la responsabilité de l'État », même si les collectivités territoriales disposent également de prérogatives en la matière. Ensuite, il ne répond pas aux exigences de clarté et d'intelligibilité du droit, faute de définir les notions qu'il emploie et d'assortir la responsabilité ainsi créée des obligations et sanctions nécessaires à son effectivité.
L'amendement DEVDUR.18 est adopté.
M. Jean-François Longeot , rapporteur pour avis . - L'amendement DEVDUR.15 prévoit la mise en oeuvre d'un système de garde dans chaque canton qui serait organisé par les professionnels de santé dans le cadre des communautés professionnelles territoriales de santé et selon des modalités déterminées aux termes de négociations conventionnelles. Ce système permettrait d'assurer une permanence des soins jusqu'en fin de journée au plus près des territoires, et ainsi d'éviter un engorgement des urgences à ce moment de la journée. Il serait le parallèle de l'annonce faite par le Président de la République en avril 2019 du déploiement d'une maison de services au public dans tous les cantons de France. Il poursuit par ailleurs le même objectif que le rapport de Thomas Mesnier de mai 2018 sur l'organisation des soins non programmés.
M. Benoît Huré . - Un dispositif existe déjà et fonctionne correctement dans de nombreux départements : lorsque les professionnels ne réussissent pas à se mettre d'accord, le préfet peut trancher et réquisitionner les personnes nécessaires. Il y a déjà eu des conflits dans mon département à ce sujet et la permanence des soins a quand même été assurée. Devons-nous aller plus loin ? Je n'en suis pas convaincu.
M. Jean-François Longeot , rapporteur pour avis . - Plusieurs personnes que nous avons auditionnées sont pourtant allées dans le sens de cet amendement qui concerne les gardes et vise plutôt à alléger la charge des services d'urgence en fin d'après-midi et début de soirée. Par ailleurs, je crois que le dispositif actuel est mis en place de manière très inégale sur le territoire.
Mme Michèle Vullien . - Je vous signale qu'il n'existe plus de canton sur la métropole de Lyon. Une telle rédaction ne pourrait donc pas s'appliquer sur une métropole de 59 communes et 1,4 million d'habitants...
L'amendement DEVDUR.15 est adopté.
M. Jean-François Longeot , rapporteur pour avis . - Lors des auditions que j'ai menées, les professionnels de santé, en particulier la Fédération des communautés professionnelles territoriales de santé, ont insisté sur la nécessité de ne pas créer de nouvelles charges administratives et contraintes procédurales sur leurs activités.
Le Conseil d'État, dans son avis rendu sur le projet de loi, s'interroge lui-même sur la nécessité des nouvelles procédures applicables aux projets territoriaux de santé et souligne le nombre très important des dispositifs de planification et d'organisation existants : projet médical partagé, projets territoriaux de santé mentale, contrats locaux de santé, etc.
En conséquence, je propose à la commission de transformer la procédure de validation du projet territorial par le directeur général de l'ARS en une procédure de transmission pour avis simple, tout en préservant l'information du conseil territorial de santé, composé d'élus locaux en particulier. Tel est l'objet de l'amendement DEVDUR.19 .
L'amendement DEVDUR.19 est adopté.
M. Jean-François Longeot , rapporteur pour avis . - La répartition particulièrement favorable des pharmaciens sur le territoire doit servir de support à la prise en charge des pathologies chroniques, vouées à occuper une part croissante en raison du vieillissement de la population.
L'amendement DEVDUR.2 vise à étendre les compétences des pharmaciens correspondants à la prescription d'examens de biologie médicale permettant d'accompagner les patients atteints de pathologies chroniques dans le cadre de l'exercice coordonné. Il s'agirait d'un complément à la faculté aujourd'hui reconnue aux pharmaciens correspondants de renouveler et d'adapter les traitements chroniques dans le cadre de l'exercice coordonné. En effet, les examens de biologie médicale prescrits faciliteraient le suivi de la thérapie médicamenteuse.
M. Benoît Huré . - Il ne faudrait pas que cette louable intention se télescope avec la mise en place du statut d'infirmières en pratiques avancées, qui va déjà changer un certain nombre de choses. Je suis favorable à un panel de réponses, mais elles doivent être coordonnées.
M. Jean-François Longeot , rapporteur pour avis . - Ces deux dispositifs sont complémentaires. Je propose cette mesure, parce que les pharmaciens sont encore bien répartis sur le territoire. Nous pouvons donc nous appuyer sur eux.
Mme Nadia Sollogoub . - Les infirmières en pratiques avancées auront en fait des prérogatives assez limitées, puisque le médecin devra toujours intervenir en premier, ce qui pose un problème quand il n'y a pas de médecin...
L'amendement DEVDUR.2 est adopté.
M. Jean-François Longeot , rapporteur pour avis . - L'amendement DEVDUR.3 vise à reconnaître officiellement la participation des sages-femmes aux soins de premier recours, notamment aux actions de dépistage, d'orientation dans le système de santé ou d'éducation à la santé. Cette place dans le système de santé français nécessite d'être clairement identifiée dans la loi, d'autant plus que les compétences des sages-femmes restent peu connues des patientes et des autres professionnels de santé. Ces soins de premier recours contribuent à compenser le manque de médecins et à assurer un meilleur accès aux soins pour les Françaises, sur l'ensemble du territoire.
L'amendement DEVDUR.3 est adopté.
M. Jean-François Longeot , rapporteur pour avis . - L'amendement DEVDUR.4 propose d'élargir le droit de prescription des sages-femmes, aujourd'hui limité par des listes fixées par voie réglementaire. Ces listes étant rapidement obsolètes, elles exposent les patientes à des doubles consultations, d'abord chez la sage-femme, puis chez le médecin.
En supprimant ces restrictions, cet amendement simplifierait l'accès aux soins sur l'ensemble du territoire, tout en préservant la sécurité des soins. Il alignerait de plus le régime applicable aux sages-femmes sur celui d'autres professions médicales, comme les chirurgiens-dentistes, qui disposent dans leur champ de compétences d'une pleine faculté de prescription.
L'amendement DEVDUR.4 est adopté.
Article additionnel après l'article 7 sexies C
M. Jean-François Longeot , rapporteur pour avis . - Les difficultés d'accès à un médecin sont particulièrement prononcées en matière de soins visuels. Dans la continuité des travaux de l'Assemblée nationale qui ont étendu les compétences des orthoptistes, l'amendement DEVDUR.6 vise à améliorer l'accès aux soins visuels sur l'ensemble du territoire, en étendant les compétences d'une autre profession paramédicale, les opticiens.
Le potentiel que constitue le réseau des opticiens-lunetiers sur le territoire national est insuffisamment mis en valeur en matière de prévention. La faculté de pouvoir réaliser des actions de dépistage et, par suite, d'orienter les patients dans le système de soins doit ainsi pouvoir être reconnue. C'est ce que propose le présent amendement. Cette disposition entrerait en vigueur en 2021 pour permettre une adaptation des formations des opticiens.
M. Benoît Huré . - Je suis réservé sur cet amendement. Je rappelle que les opticiens et les ophtalmologues ne travaillent pas sur le même lieu ni dans les mêmes conditions. Et je ne suis pas certain qu'un tel amendement entre dans le champ de compétences de notre commission.
Mme Évelyne Perrot . - Les compétences qui seraient exercées doivent être clairement encadrées.
M. Jean-François Longeot , rapporteur pour avis . - Je rappelle que les opticiens sont bien répartis sur l'ensemble du territoire et que nous parlons uniquement de dépistage.
M. Didier Mandelli . - La rédaction évoque le « dépistage », il faudrait sûrement préciser les choses. Les opticiens ne disposent pas de l'ensemble du matériel et des compétences d'un ophtalmologue.
M. Pierre Médevielle . - J'ai moi-même travaillé sur cette question, en préparant une proposition de loi visant à mettre à niveau les formations des opticiens et des orthoptistes. Ce n'est qu'après une telle mise à niveau que nous pourrons autoriser ces professionnels à pratiquer certains examens.
M. Jean-François Longeot , rapporteur pour avis . - Nous allons retravailler l'amendement. À ce stade, je le retire !
L'amendement DEVDUR.6 est retiré.
M. Jean-François Longeot , rapporteur pour avis . - L'amendement DEVDUR.34 vise à rendre effective la procédure introduite par les députés à l'article 7 septies pour que les assurés qui sont sans médecin traitant puissent en avoir un.
L'amendement DEVDUR.34 est adopté.
M. Jean-François Longeot , rapporteur pour avis . - Nous abordons maintenant la question des hôpitaux de proximité et des groupements hospitaliers de territoire (GHT) qui sont traités par les articles 8 et 10 du projet de loi. Comme je vous l'indiquais, les amendements DEVDUR.35 , DEVDUR.36 et DEVDUR.37 que je vous propose d'adopter visent à assurer l'autonomie des hôpitaux de proximité au sein des GHT et à garantir en conséquence une offre hospitalière de proximité et de qualité dans tous les territoires.
Les amendements DEVDUR.35, DEVDUR.36 et DEVDUR.37 sont adoptés.
M. Jean-François Longeot , rapporteur pour avis . - L'amendement DEVDUR.38 s'inscrit dans la logique d'un décloisonnement entre hôpital et médecine de ville.
L'amendement DEVDUR.38 est adopté.
M. Jean-François Longeot , rapporteur pour avis . - L'amendement DEVDUR.41 vise à remettre la responsabilité sur le ministre des Solidarités et de la Santé s'agissant de la détermination des futurs hôpitaux de proximité. Nous avons besoin de transparence dans la prise des décisions, et non d'une dilution des responsabilités.
L'amendement DEVDUR.41 est adopté.
M. Jean-François Longeot , rapporteur pour avis . - L'amendement DEVDUR.42 vise à supprimer l'habilitation à légiférer par ordonnances demandée par le Gouvernement pour réformer le statut et la gouvernance des hôpitaux de proximité à la suite des craintes et inquiétudes notamment exprimées par les élus locaux. La méthode du Gouvernement pose problème, car un débat doit avoir lieu sur de telles dispositions, qui touchent à la proximité des soins et sont essentielles pour les territoires. Qui plus est, l'amendement que je viens de vous proposer et que vous avez adopté permet de traiter le cas du 2° de cette demande d'habilitation.
L'amendement DEVDUR.42 est adopté.
M. Jean-François Longeot , rapporteur pour avis . - L'amendement DEVDUR.43 vise à supprimer la possibilité, prévue à l'article 10 du projet de loi, d'une mise en commun des ressources humaines et financières des hôpitaux parties à un GHT qui fait planer une menace sur l'autonomie des hôpitaux de proximité, tout en ouvrant une telle possibilité en cas de délégation expresse des hôpitaux au GHT. Dans une récente communication, nos collègues Yves Daudigny, Catherine Deroche et Véronique Guillotin insistaient sur la « nécessité pour les GHT d'accompagner les dynamiques locales plutôt que d'imposer un schéma homogène à tous ». Je partage cette volonté et nous devons éviter l'intégration de certains hôpitaux à marche forcée dans les GHT.
L'amendement DEVDUR.43 est adopté.
M. Jean-François Longeot , rapporteur pour avis . - L'amendement DEVDUR.20 vise à supprimer l'article 10 ter . Je considère qu'il est inutile de faire siéger des parlementaires dans les conseils de surveillances des hôpitaux, dès lors qu'ils disposent d'une simple voix consultative. En revanche, je suis favorable à l'article 7 D sur la présence des parlementaires au sein des conseils territoriaux de santé et à l'article 19 bis A sur la présence des parlementaires au conseil de surveillance de l'ARS avec voix délibérative.
L'amendement DEVDUR.20 est adopté.
M. Jean-François Longeot , rapporteur pour avis . - L'amendement DEVDUR.9 vise à intégrer dans l'espace numérique de santé, dont disposera chaque usager d'ici à 2022, un outil lui permettant de connaître la disponibilité des professionnels de santé à proximité afin de faciliter sa prise en charge dans le cadre de soins non programmés ou du parcours de soins. Il s'agit de faire de cet espace numérique un outil aux services des citoyens, leur permettant de faire valoir leur droit à la santé.
L'amendement DEVDUR.9 est adopté.
M. Jean-François Longeot , rapporteur pour avis . - L'espace numérique de santé pourrait permettre aux patients résidant dans un désert médical de saisir l'organisme gestionnaire afin qu'un médecin traitant puisse leur être proposé, comme le prévoit l'article 7 septies de ce projet de loi. C'est ce que propose l'amendement DEVDUR.10 .
L'amendement DEVDUR.10 est adopté.
M. Jean-François Longeot , rapporteur pour avis . - Le numérique doit offrir une solution pour les territoires, et non constituer un handicap supplémentaire. Aussi, la fracture numérique ne doit pas se superposer à la problématique des déserts médicaux.
Pour cela, l'amendement DEVDUR.12 prévoit que le pouvoir réglementaire tient compte des inégalités d'accès à internet, notamment au très haut débit, pour le déploiement du télésoin. Cette prise en compte peut passer par de nombreux aménagements pragmatiques, comme la mise en place de cabines numériques dans les mairies, les maisons de services au public ou encore les pharmacies d'officine.
L'amendement DEVDUR.12 est adopté.
M. Jean-François Longeot , rapporteur pour avis . - L'amendement DEVDUR.14 porte sur le déploiement de la télémédecine. De la même manière que l'amendement précédent, il s'agit d'intégrer l'enjeu de l'inégal accès à internet dans la mise en oeuvre de la télémédecine. Ensuite, cet amendement précise que le pouvoir réglementaire doit prendre en compte la spécificité des déserts médicaux dans la définition des conditions de mise en oeuvre et de prise en charge financière des activités de télémédecine. Cette mention est d'autant plus importante que, dans le cadre conventionnel actuel, le remboursement des activités de télémédecine n'est pas garanti pour les patients résidant dans un désert médical, car les organisations territoriales de santé, comme les communautés professionnelles territoriales de santé, ne sont pas encore pleinement déployées sur le territoire.
L'amendement DEVDUR.14 est adopté.
M. Jean-François Longeot , rapporteur pour avis . - L'amendement DEVDUR.21 vise à intégrer deux députés et deux sénateurs dans les conseils de surveillance des ARS. L'Assemblée nationale avait seulement prévu un représentant de chaque assemblée, ce qui ne permet pas un pluralisme d'opinions.
L'amendement DEVDUR.21 est adopté.
M. Benoît Huré . - La plus-value que notre commission peut apporter à ce projet de loi n'est pas d'ordre technique, nous devons retransmettre la préoccupation que nos concitoyens expriment sur la nécessité de répondre aux besoins de santé sur l'ensemble du territoire.
Dans cet objectif, nous avons adopté le principe d'un stage obligatoire de troisième cycle en zone sous-dotée, il ne s'agit nullement d'ennuyer les étudiants, mais de leur faire connaître nos territoires pour qu'ils fassent leur choix avec tous les éléments en main.
Dans le même esprit, il me semble qu'il serait intéressant d'insérer une disposition dans le projet de loi pour permettre aux élus d'aller s'exprimer devant les étudiants. J'ai participé à une telle expérience, je peux vous dire qu'elle a été particulièrement intéressante. Il n'est sûrement pas possible de rendre ce temps d'échange obligatoire, mais c'est une dynamique que nous pouvons fortement conseiller...
M. Hervé Maurey , président . - Je partage cette idée, mais il n'est pas évident de l'écrire dans la loi. Nous nous réunirons mardi prochain à 10 heures 15 et pourrons, à ce moment-là, adopter de nouveaux amendements en vue de la séance publique.
M. Jean-François Longeot , rapporteur pour avis . - Je suis d'accord avec Benoît Huré : notre commission doit avoir une approche pratique des choses, pas technique. La proposition d'un temps d'échange entre les étudiants et les représentants du territoire est intéressante, mais il n'est pas évident de l'intégrer dans la loi. Nous allons y travailler !
M. Jean-Claude Luche . - Je partage aussi les propos de Benoît Huré, même s'ils sont en effet difficiles à retranscrire dans la loi. Nous devons donner envie aux étudiants de découvrir la médecine générale dans nos territoires. C'est davantage une question d'état d'esprit que de légistique !
M. Hervé Maurey , président . - Je vous remercie et je me réjouis que notre commission continue de défendre des positions fortes sur ce sujet.
II. AUDITION DE MME AGNÈS BUZYN, MINISTRE DES SOLIDARITÉS ET DE LA SANTÉ
Réunie le mardi 21 mai 2019, la commission a entendu Mme Agnès Buzyn, ministre des Solidarités et de la Santé, sur le projet de loi relatif à l'organisation et à la transformation du système de santé.
M. Hervé Maurey , président . - Je vous remercie d'avoir répondu à notre invitation dans le cadre de l'avis émis par la commission de l'aménagement du territoire et du développement durable sur le projet de loi Santé qui sera examiné par le Sénat lors de la première semaine de juin. Nous avons souhaité nous en saisir, car l'accès aux soins est un élément essentiel de l'aménagement du territoire, au même titre que la couverture numérique ou la mobilité. Notre jeune commission, née en 2012, a déjà produit sur le sujet un rapport d'information en 2013 et émis un avis en 2016 sur le projet de loi de Marisol Touraine, dont l'auteur était Jean-François Longeot. Les gouvernements se suivent - c'est le troisième que je connais depuis que je suis sénateur -, chaque ministre vient avec ses solutions, mais les problématiques demeurent malgré des mesures dont certaines ont sûrement été utiles ; la situation a même tendance à se dégrader, ce qui montre que tout n'a pas été tenté.
Dans votre projet de loi d'ailleurs, certaines mesures nous semblent tout à fait utiles, telles que la suppression du numerus clausus , les partage de compétences et délégations de tâches entre professionnels de santé, le développement des communautés professionnelles territoriales de santé (CPTS) et bien sûr le déploiement de la télémédecine. Mais ce n'est pas suffisant : comme l'a dit ce matin le rapporteur, sur les déserts médicaux, vous ne proposez que des mesures essentiellement incitatives. Or, comme la Cour des comptes le souligne, ces mesures sont à la fois onéreuses et très peu efficaces contre le constat fait par le géographe Emmanuel Vigneron selon lequel les territoires où le nombre de médecins est faible sont ceux où la mortalité précoce est importante. Nous avons le sentiment d'une bombe à retardement qui nous prépare des drames sanitaires. Alors que l'accès aux soins n'avait pas été identifié comme l'un des sujets à traiter dans le grand débat, il est apparu comme l'une des toutes premières priorités des Français, comme en témoigne un sondage paru dans Le Journal du dimanche établissant que 87 % des Français souhaiteraient obliger les médecins à s'installer dans les zones sous-denses.
Or le président de la République n'a apporté aucun élément de réponse sur ce sujet ; nous espérons que l'examen du texte au Sénat permettra d'en améliorer le volet territorial. Ce matin, le rapporteur Jean-François Longeot a présenté son rapport pour avis, et notre commission a adopté trente amendements concernant la délégation d'actes, les stages en zone sous-dense, le développement territorial de l'offre de soins et des mesures en matière de régulation. J'insiste : nous ne parlons pas de coercition, nous avons adopté ce matin un amendement proposant une régulation au terme d'un processus de négociation collective au cas où cette négociation collective ne serait pas couronnée de succès.
Mme Agnès Buzyn, ministre des solidarités et de la santé . - Je mesure les attentes des territoires. La difficulté d'accéder aux soins est la première chose dont j'ai entendu parler lorsque je suis devenue ministre. Depuis deux ans, nous travaillons sur la question de l'aménagement du territoire, qui suscite beaucoup d'inquiétude chez les citoyens et les élus. J'ai évidemment pris connaissance de vos travaux, notamment de l'avis que vous avez adopté. Je pense que nous avons une préoccupation commune, celle de répondre à l'urgence de l'accès aux soins et d'anticiper le déclin démographique des médecins, qui s'accentuera dans les années qui viennent. Nous subissons l'effet des mesures prises dans les années 1990, mais que nous allons mettre un certain nombre d'années à rattraper, puisque les médecins formés après le baby-boom partent à la retraite et que moins de 4 000 médecins par an ont été formés dans ces années, faute d'une anticipation de la transition démographique et épidémiologique de la population qui vieillit - c'est une chance - mais est atteinte de maladies chroniques et a donc des besoins nouveaux. N'a pas non plus été anticipé le souhait des professionnels de mieux concilier vie professionnelle et vie familiale, grâce à une pratique différente de celles de nos aînés.
Notre objectif est de dépasser la logique d'incitation financière à l'installation. Je partage votre avis et celui de la Cour des comptes : ces politiques sont coûteuses, complexes, nombreuses et n'ont pas forcément fait la preuve de leur efficacité, créant souvent des effets d'aubaine. Nous proposons donc un vrai changement de paradigme avec deux axes : rendre du temps médical au médecin, d'une part, et décloisonner les professionnels, d'autre part, avec plus de coopération et de coordination, afin que l'exercice isolé des médecins devienne à terme l'exception - d'ailleurs seuls 5 % des jeunes médecins en sortie d'études souhaitent s'installer dans une pratique libérale isolée.
Nous voulons transformer les modes d'organisation, les modes de financement pour inciter à l'exercice coopératif et collaboratif, modifier la formation et les conditions d'exercice des professionnels afin de garantir et améliorer l'accès aux soins et leur qualité. Ma stratégie « Ma santé 2022 » ne se résume pas à ce projet de projet de loi, qui n'en comprend que les mesures législatives nécessaires et est donc réduit au strict minimum. Il comprend aussi des mesures conventionnelles en discussion avec l'Assurance-maladie et des dispositions tarifaires qui seront intégrées dans le projet de loi de financement de la sécurité sociale (PLFSS). Pour modifier les organisations, nous avons d'autres leviers que la loi : des leviers réglementaires, des leviers financiers et des leviers d'animation territoriale - nous comptons sur les acteurs pour mieux animer les territoires et favoriser des organisations vertueuses. Dans le plan d'urgence d'accès aux soins, nous avons mis en place 400 postes de médecins généralistes salariés, soit dans les collectivités, soit dans les hôpitaux locaux. Les assistants médicaux permettront, grâce à la négociation conventionnelle, de libérer entre 15 ou 20 % de temps médical. Enfin, les communautés professionnelles territoriales de santé (CPTS), auxquelles nous proposons une responsabilité populationnelle inédite, définie par un cahier des charges et financée par l'Assurance-maladie, devront proposer un médecin traitant à chaque usager, assurer une permanence, assurer l'accès à des soins non programmés et, par là même, nous aider à désengorger les urgences, et feront plus de prévention. Nous y travaillons dans le cadre de la convention médicale.
Un point sur les ordonnances, qui sont nombreuses, il est vrai, mais justifiées par un calendrier extrêmement restreint : nous avons le devoir de supprimer la première année commune aux études de santé (Paces) et donc le numerus clausus pour la rentrée 2020, ce qui déclenche un compte à rebours dans Parcoursup dès septembre 2019. J'ai bien entendu toutes les critiques sur ce recours à l'article 38 de la Constitution, mais, comme j'ai eu l'occasion de le dire à la commission des affaires sociales du Sénat, ces ordonnances donnent aussi la garantie d'une plus grande concertation, un certain nombre de mesures n'ayant pas encore suffisamment fait l'objet d'une concertation, telles que le statut des professionnels de santé hospitaliers ou la gouvernance des hôpitaux. C'est un choix assumé par le Gouvernement pour accélérer le calendrier d'une réforme urgente. Pour autant, je me suis engagée à l'Assemblée nationale à ce que les concertations ayant abouti suffisamment tôt puissent être traduites dans la loi, comme nous avons déjà réussi à le faire pour les missions des hôpitaux de proximité ou la création d'une agence régionale de santé (ARS) à Mayotte. Je me suis surtout engagée à associer pleinement les élus et les parlementaires dans ces concertations : je présenterai devant les commissions des affaires sociales de l'Assemblée nationale et du Sénat les ordonnances avant la discussion du projet de loi de ratification, ainsi qu'une étude d'impact ; les parlementaires pourront donc regarder de près la traduction de ces ordonnances sur le terrain.
Le projet de loi initial, qui comportait vingt-trois articles, a été enrichi par l'Assemblée nationale. Parmi ses grandes orientations, figurent la suppression du numerus clausus, qui existe depuis 1971, et de la Paces dès 2020, celle-ci cédant la place à un système qui demeurera sélectif et exigeant, mais recrutera les étudiants sur leurs compétences et leur projet professionnel, ce qui devrait améliorer la qualité des de vie des étudiants et diminuer le coût social de cette épreuve, qui est une grande gabegie. Pour l'entrée en étude de médecine, il y aura des passerelles et une entrée par Parcoursup au travers de laquelle Frédérique Vidal et moi voulons favoriser la diversité des profils. Le deuxième cycle des études médicales sera également rénové, avec la suppression des épreuves classantes nationales (ECN). La procédure d'orientation prendra en compte non seulement la qualité des connaissances, mais aussi les compétences cliniques et relationnelles, et sera respectueuse des projets des futurs médecins.
Le titre II prévoit la création de projets territoriaux de santé devant mettre en cohérence les initiatives de tous les acteurs des territoires : médecins libéraux ou en exercice regroupé, secteur hospitalier, secteur social ou médico-social, public ou privé. L'idée est aussi d'associer les élus locaux et les usagers. Ils formalisent le décloisonnement visé par le plan « Ma santé 2022 ». Le statut des hôpitaux de proximité sera revisité pour être mieux lié aux soins du quotidien, plus ouvert vers la ville et le médico-social ; leurs missions seront inscrites dans la loi, tandis que les modalités de leur financement seront fixées dans le PLFSS et la gouvernance le sera dans une ordonnance, car la concertation n'est pas terminée. Un amendement du Gouvernement à l'Assemblée nationale a autorisé les hôpitaux de proximité à pratiquer certains actes chirurgicaux ciblés, dont la liste sera validée par la Haute Autorité de santé (HAS) : l'idée est que les actes faits sous anesthésie locale puissent continuer à y être pratiqués.
Un chapitre du projet de loi est également consacré à l'acte II des groupements hospitaliers de territoire (GHT), dont le projet médical doit désormais être le centre de gravité. La gestion des ressources humaines médicales sera mutualisée entre tous les hôpitaux et la gouvernance médicale sera adaptée et renforcée en conséquence dans les établissements de santé pour privilégier le projet médical. Un article introduit par l'Assemblée nationale offre également la possibilité aux professionnels paramédicaux de la filière de rééducation de cumuler une activité libérale en ville avec une activité hospitalière ; cette mesure devrait favoriser l'attractivité des hôpitaux, notamment pour ce qui concerne les kinésithérapeutes. L'Assemblée nationale a modifié le périmètre de compétence de certaines professions de santé, autorisant les pharmaciens à délivrer des médicaments sous prescription médicale obligatoire ou les infirmiers à adapter les prescriptions et à prescrire certains produits en vente libre.
Enfin, dernier pivot du projet de loi, l'ambition de donner à la France les moyens d'être en pointe pour l'innovation et le numérique. L'utilisation et l'exploitation des données de santé dans les domaines de la recherche, du pilotage du système de santé et de l'information des patients seront favorisées. Nous créerons l'espace numérique en santé, un compte personnel en ligne permettant à chacun d'accéder à son dossier médical partagé, mais aussi à des applications sécurisées et à des informations de santé. Enfin, la dématérialisation des pratiques passera par le renforcement de la télésanté : certains paramédicaux et les pharmaciens pourront pratiquer certains actes à distance, ce qui devrait créer de nouvelles opportunités sur les territoires dans des filières sous-dotées comme l'orthophonie.
Les élus auront une place importante dans le futur système de santé que nous dessinons. La politique que nous conduisons doit s'inscrire dans une relation de confiance avec eux. Le projet de loi a largement été amendé pour répondre à cette attente, à commencer par la reconnaissance de la promotion de la santé comme une compétence partagée des collectivités territoriales et de l'État. Nous prévoyons également l'association des collectivités territoriales dans la mise en oeuvre de la politique de santé, la présence de parlementaires au Conseil territorial de santé et la présentation aux élus par le directeur général de l'ARS de la mise en oeuvre de la politique de santé.
Dans chaque département, nous prévoyons enfin la participation de parlementaires au conseil de surveillance des ARS. Il n'y aura donc pas de dispositions imposées par le haut. La nouvelle structuration de l'offre de soins partira des territoires, fera l'objet d'une large concertation avec les élus et les citoyens. Je sais que l'attente est grande.
M. Jean-François Longeot , rapporteur pour avis . - Votre projet de loi traduit le plan « Ma santé 2022 », présenté en septembre dernier. Certaines de ses mesures sont positives et consensuelles, d'autres plus techniques, et je regrette la place importante des habilitations à légiférer par ordonnance, sur la question des hôpitaux de proximité notamment. Je déplore aussi certains manques, ce qui ne vous surprendra pas : vous connaissez la position de notre commission.
Première question, un peu naïve : quelles dispositions du projet de loi participent concrètement à la résorption des déserts médicaux ou plutôt, comme je sais que vous n'aimez pas ce terme, à la réduction des inégalités territoriales dans l'accès aux soins ?
Sur le numerus clausus , le projet de loi prévoit la détermination des capacités d'accueil des formations en deuxième et troisième années de premier cycle par les universités en fonction des besoins des territoires, mais ces capacités ne sont pas infinies. Comment envisagez-vous la mise en oeuvre de la réforme des études de santé ? En particulier, quels seront les moyens mis à la disposition des universités ?
Dernière question sur la télémédecine. Depuis 2018, les téléconsultations peuvent être prises en charge par l'Assurance-maladie, y compris pour les patients n'ayant pas de médecin traitant, à condition que ces patients consultent des médecins d'une organisation locale de santé, comme une CPTS. D'ici à leur déploiement complet, les assurés résidant dans un désert médical pourraient donc subir une double peine : déjà exclus d'une prise en charge présentielle, ils pourraient bientôt être exclus de la télémédecine, faute de pouvoir bénéficier d'un remboursement dans le cadre posé en 2018. Ne faut-il pas prévoir pour ces patients un régime dérogatoire ?
Mme Agnès Buzyn, ministre . - Je vais vous faire une confidence : après avoir passé deux jours avec les ministres de la santé du G7 jeudi et vendredi derniers à Paris, je sors de l'assemblée générale de l'Organisation mondiale de la Santé (OMS) à Genève où j'étais dimanche soir et hier toute la journée. J'ai eu l'occasion de travailler et de discuter avec l'ensemble de mes homologues : la question de la désertification médicale et, au-delà, de la démographie médicale est un problème mondial. Le directeur général de l'OMS a annoncé hier au pupitre de l'assemblée générale le chiffre suivant : il manquera dans les cinq ans à venir 12 millions de professionnels de santé à travers le monde. Nous sommes face à un dumping des pays les plus riches vis-à-vis des pays les moins riches : les médecins africains sont attirés par l'Europe de l'Est, les médecins d'Europe de l'Est par l'Europe de l'Ouest, les médecins de l'Europe de l'Ouest par le Canada... Aujourd'hui, on offre 100 000 dollars par mois aux médecins canadiens pour s'installer dans les territoires les plus reculés du pays. La secrétaire d'État norvégienne à la santé, à qui je demandais comment elle faisait fonctionner les maternités, m'a répondu : « C'est une horreur, il y a des manifestations tous les jours, nous fermons des maternités tous les jours, car nous ne sommes plus en mesure de les faire fonctionner, n'ayant plus d'obstétricien ni d'anesthésiste. Les femmes manifestent, car elles sont obligées de faire en moyenne entre quatre et cinq heures de route pour rejoindre une maternité. » Je lui ai répondu : « Chez moi, on manifeste pour quarante-cinq minutes ! »
Ce projet de loi comprend donc des mesures de nature à répondre à la question de la désertification médicale. Mais, face à un dumping qui va s'aggraver dans les années qui viennent, les seules solutions sont des solutions d'attractivité, car les moyens pour un médecin d'échapper aujourd'hui à une obligation d'aller dans un territoire vont se multiplier. Je ne parle même pas des offres financières faites aujourd'hui par l'Allemagne à l'endroit de nos infirmières, tous ceux qui vivent en zone frontalière le savent.
Notre objectif est donc de rendre l'exercice professionnel confortable. D'une part, les jeunes professionnels souhaitent un exercice regroupé, collaboratif avec d'autres professions de santé paramédicales notamment ; d'autre part, nous avons besoin de temps médical, d'où les mesures en faveur de la délégation de tâches, qui permettra aux médecins de se concentrer sur leur valeur ajoutée médicale. Nous avons créé des infirmiers de pratique avancée pouvant prendre en charge les patients chroniques, de façon à libérer du temps médical.
Les communautés professionnelles territoriales de santé sont plébiscitées par les médecins qui y participent ; elles leur permettent de s'allier pour trouver des réponses à des enjeux territoriaux, notamment en termes de permanence des soins ou d'accès à des soins non programmés ou de coopération entre professionnels. Moins de 15 % des médecins à la sortie de leurs études souhaitent s'installer en libéral, les autres voulant un exercice salarié ou des remplacements ; 5 % seulement d'entre eux veulent un exercice isolé. Nous devons favoriser l'appropriation par les jeunes de l'exercice libéral en zone rurale et l'exercice regroupé avec les maisons de santé, les centres de santé et les communautés professionnelles territoriales de santé. Nous créons des postes salariés dans les hôpitaux, avec 400 postes cette année - si ces postes rencontrent du succès, nous les développerons. Enfin, les contrats d'engagement de service public financent les études de certains étudiants, notamment issus des zones rurales. La ministre italienne était très intéressée par ce dispositif, les Allemands et les Canadiens le mettent en place, ces derniers pour financer des étudiants issus des communautés territoriales dans les zones très reculées. Ainsi, 95 % des jeunes qui en bénéficient retournent dans le territoire dont ils sont issus.
Nous avons créé des postes de médecin adjoint, qui, en fin d'internat, pourront assister en libéral un médecin qui part à la retraite. Notre ambition est de renforcer les soins de proximité, de faire en sorte que les hôpitaux de proximité répondent aux besoins de santé de la population et ne se dispersent pas en essayant de maintenir des plateaux techniques que nous n'arriverons pas à faire fonctionner, faute de professionnels, et d'assumer une gradation des soins avec une entrée dans le système hospitalier en proximité des personnes qui peuvent être adressées au fur et à mesure de la gravité de leur état vers des hôpitaux de recours ou des centres hospitaliers universitaires (CHU).
Mais ne nous leurrons pas, personne aujourd'hui dans le monde n'a de recette miracle pour mettre fin aux déserts médicaux. Les Allemands et les Canadiens me l'ont dit : tous les mécanismes de coercition qu'ils ont essayé de mettre en place ont été des échecs notables. Nous mettons en place des échanges de connaissances sur la structuration des soins primaires entre tous les pays du G7 et bien au-delà.
La suppression du numerus clausus , vous le savez, permettra une légère augmentation du nombre de médecins formés ; mais nous sommes passés de 3 000 médecins formés dans les années 1990 à plus de 9 000 aujourd'hui, ce qui nécessite énormément d'infrastructures et de lieux de stages diversifiés : aujourd'hui, les facultés tentent de diversifier les stages dans les centres de protection maternelle infantile (PMI), en médecine du travail, en médecine libérale spécialisée, chez les généralistes... Mais nous savons très bien que nous aurons des difficultés à augmenter encore au-delà de 10 000 ou 11 000, selon les possibilités des universités. Les étudiants doivent être accompagnés dans leur formation : on ne peut pas les envoyer sur le terrain sans formateur ! Frédérique Vidal vous répondra plus précisément sur les moyens, mais nous n'avons pas besoin de moyens supplémentaires, ceux-ci ayant déjà été donnés aux universités pour augmenter le nombre d'étudiants - un milliard d'euros - et les moyens dédiés à la Paces étant redéployés vers les passerelles.
Je finirai par la télémédecine, qui a fait, je crois, l'objet d'une tribune dans Le Journal du dimanche . Je souhaite que la télémédecine soit ancrée dans les territoires. Avec le parcours de soins, nous voulons que le malade soit connu des professionnels de santé qui interviennent autour de lui, qu'il y ait des échanges autour du dossier médical et nous souhaitons favoriser l'attractivité du territoire. Or, avec des plateformes nationales d'accès à la télémédecine, nous verrons de plus en plus de médecins qui seront ravis de ne plus voir de malades - cela arrive ! - et d'être derrière leur téléphone ou un ordinateur en étant très bien financés. Je ne vois pas comment nous rendrons les territoires attractifs. Le fait d'ancrer la télémédecine dans une CPTS oblige les médecins de ce territoire à rendre ce service.
M. Jean-François Longeot , rapporteur pour avis . - Je n'ai jamais utilisé le mot « coercition ». Je parle de « régulation » : cela n'a jamais été essayé en France et pourrait l'être. Et comparaison n'est pas raison.
M. Hervé Maurey , président . - L'amalgame entre les deux termes est souvent fait. Or, à aucun moment, les dispositions que nous avons adoptées ce matin ne peuvent être qualifiées de « coercitives ».
M. Michel Vaspart . - La coercition n'est pas dans notre vocabulaire ; il est donc désagréable d'entendre ce mot en permanence. Vous nous avez dit que vous souhaitiez mieux associer les élus locaux ; notre commission y est sensible. Mais, dans ce domaine, les conseils d'administration ont laissé place aux conseils de surveillance, qui n'ont presque plus de poids et ressemblent à une chambre d'enregistrement, dont le président n'a pas d'autre pouvoir que de la convoquer. Il faudrait revenir au conseil d'administration en y incluant les élus locaux. Les intercommunalités ont une compétence en matière d'aménagement du territoire. Il serait logique que le président de l'intercommunalité ou son représentant participe au conseil de surveillance des hôpitaux. Pour aller plus loin dans ce domaine, je vous présenterai en séance un amendement d'appel tendant à poser la question de l'existence des ARS, avec qui les élus locaux ont bien des difficultés relationnelles. Lorsque nous avions affaire aux préfets, les sujets étaient mieux appréhendés.
Mme Agnès Buzyn, ministre . - Pardonnez-moi d'avoir parlé de « coercition » : le mot a été beaucoup employé à l'Assemblée nationale, mais il ne correspond pas à ce que vous proposez.
M. Hervé Maurey , président . - Je suis heureux de vous l'entendre dire !
Mme Agnès Buzyn, ministre . - Nous reviendrons sur le sujet de la régulation.
Aujourd'hui, les maires président les conseils de surveillance. Dans certains territoires, les intercommunalités sont sans doute les échelons les plus pertinents. Au sujet de la gouvernance des hôpitaux de proximité, une concertation est prévue. Les élus locaux seront, quoi qu'il en soit, bien représentés dans cette gouvernance, et l'ordonnance vous sera présentée.
En matière d'aménagement du territoire, les préfets disposent d'une vision d'ensemble et les ARS doivent travailler beaucoup plus étroitement avec eux, à l'échelle des départements comme des régions. Toutefois, depuis la loi NOTRe, la loi portant nouvelle organisation territoriale de la République, les ARS ont été précipitées vers une réorganisation régionale, contrairement aux rectorats. On leur a imposé des restructurations au 1 er janvier 2017, c'est-à-dire avant ma prise de fonctions. Depuis lors, elles couvrent de grandes régions, très loin du territoire, et nous en payons tous les conséquences.
M. Benoît Huré . - C'était une mauvaise réforme.
Mme Agnès Buzyn, ministre . - En outre, la problématique de la désertification médicale n'a jamais été aussi aiguë. Les élus locaux sollicitent donc, plus que jamais, une relation directe avec les ARS, qui sont dans l'impossibilité matérielle de répondre à toutes les sollicitations. À l'avenir, elles devront présenter les projets de santé aux élus une fois par an et travailler beaucoup plus directement avec eux.
Mme Angèle Préville . - Dans les territoires ruraux, le maintien à domicile des personnes âgées est en péril : certaines communes sont d'ores et déjà sans médecin, et l'absence de suivi risque d'entraîner des problèmes sanitaires en cascade.
En France, les études de médecine sont bien moins onéreuses que dans la plupart des pays. Les jeunes médecins devraient être plus nombreux à s'installer dans les zones sous-dotées : ce serait un juste retour des choses. Parallèlement, la mixité sociale n'est plus réellement assurée parmi eux. Avez-vous des données chiffrées à ce sujet ?
Le projet de loi pour une école de la confiance prévoit des visites médicales obligatoires, mais la médecine scolaire n'est pas florissante. Comment y remédier ?
Les jeunes médecins semblent s'être installés dans un certain confort. Or la responsabilité du médecin, c'est de prendre des décisions : leur frilosité n'est pas acceptable. Peut-être faudra-t-il mieux les préparer au cours de leur formation.
Enfin, au titre de la contraception, il faudrait envoyer à toutes les jeunes femmes un bon pour une visite médicale.
Mme Agnès Buzyn, ministre . - La situation des personnes âgées mérite toute notre vigilance. Toutefois, la visite d'un médecin au domicile du patient n'est pas toujours nécessaire - je pense, notamment, à un certain nombre de pathologies chroniques. À ce titre, les infirmiers en pratique avancée de grade master pourront assurer un suivi régulier : pour cette formation, la première rentrée a eu lieu en 2018, et les premiers professionnels prendront leurs fonctions d'ici à un an. Les CPTS garantiront un médecin traitant pour toutes les personnes suivies dans leur ressort. Certains départements déploient également des équipes mobiles, qui vont de village en village. De plus, la télémédecine sera bénéfique pour le suivi des personnes âgées. Bref, les pratiques sont en train de se transformer.
La mixité sociale a, effectivement, évolué de manière négative. Les catégories socioprofessionnelles favorisées, dites CSP+, sont surreprésentées chez les médecins, et pour cause, le prix des études fait peur à bien des familles. Mais plusieurs milliers de contrats d'engagement de service public ont été signés au cours des dernières années : grâce à ce dispositif, qui progresse de manière exponentielle, les étudiants sont rétribués au SMIC ; et ils s'engagent à pratiquer la médecine dans un territoire sous-doté pour un laps de temps équivalent à celui de leur rémunération. En outre, grâce aux passerelles, que nous créerons avec Frédérique Vidal et qui ouvriront d'autres filières d'entrée, grâce à la réforme du numerus clausus , les phénomènes d'autocensure devraient reculer. Ainsi, la mixité sociale sera améliorée.
Jean-Michel Blanquer et moi-même travaillons pour multiplier les passerelles entre la médecine de ville et la médecine scolaire, qui peine à recruter. À cette fin, nous proposons aux jeunes médecins des stages de découverte de la médecine scolaire.
Vous me demandez, en somme, si les jeunes médecins ne doivent pas assumer plus tôt des responsabilités. Prenons garde à ne pas créer une médecine à deux vitesses. À ce sujet, je suis très prudente, car il faut avant tout garantir une médecine de même qualité partout sur le territoire. La médecine devient de plus en plus technique : il faut donc exiger la meilleure formation.
Enfin, la consultation de contraception gratuite a été votée dans le PLFSS pour 2018. Remboursée à 100 % par la sécurité sociale, cette visite est proposée de quinze à dix-huit ans, non seulement aux jeunes filles, mais aussi aux jeunes garçons, au titre de la santé sexuelle. Les sages-femmes peuvent prescrire la consultation et assurer un suivi non pathologique. Nous devons faire en sorte que ces services soient mieux connus.
Mme Marta de Cidrac . - À propos de l'espace numérique en santé, quelles dispositions prévoyez-vous en faveur des personnes âgées et, plus largement, de celles et ceux qui n'ont pas facilement accès au numérique ? Je pense notamment aux habitants des zones blanches.
Pour ce qui concerne la formation des médecins, vous insistez sur les enjeux du handicap, mais votre projet de loi n'apporte pas de précisions s'agissant des violences faites aux femmes. Pourriez-vous nous éclairer sur ce point ?
Mme Agnès Buzyn, ministre . - L'espace numérique en santé va se déployer progressivement, et nous veillerons à ce qu'il soit inclusif. En priorité, nous devons nous assurer que toutes les maisons de santé, les centres de santé et les hôpitaux de proximité ont une couverture internet correcte. Plus largement, Mme la ministre de la cohésion des territoires s'efforce d'assurer une meilleure couverture numérique : c'est de ce vaste chantier que dépend notre travail.
Des médiateurs accompagneront les personnes éloignées du numérique, notamment les personnes âgées. Ils travailleront en particulier dans les maisons France services, annoncées par le Président de la République. Cela étant, avec l'espace numérique en santé, nous travaillons pour l'avenir. Aujourd'hui, tous les trentenaires ont un téléphone portable : demain, ils n'auront aucune difficulté à utiliser l'outil que nous créons. Ils vieilliront avec lui.
Enfin, les violences faites aux femmes ont donné lieu à un long débat à l'Assemblée nationale. Il est essentiel d'aborder ce problème lors des études de médecine. Mais nombre d'autres thématiques exigent une formation ad hoc : le handicap, la maladie de Lyme, les maladies rares et orphelines, etc. Le danger était d'inscrire dans la loi un inventaire à la Prévert. Avec Frédérique Vidal, nous proposons d'écrire à l'ensemble des doyens afin que ces thématiques fassent l'objet d'une attention particulière au cours des deuxième et troisième cycles de médecine. Le thème du handicap est désormais le seul que mentionne le projet de loi.
M. Joël Bigot . - Pour lutter contre la désertification médicale, certains départements ont entrepris de salarier les médecins au sein de centres de santé. Or les praticiens ne connaissent que rarement cette possibilité, qui est pourtant susceptible de les intéresser, notamment en début ou en fin de carrière, car elle les libère de lourdes charges administratives. Sur ce sujet, les élus doivent aller à l'offensive plutôt que de subir les transformations : que prévoyez-vous pour accompagner et encourager les collectivités territoriales dans de telles expériences ?
J'ai compris que vous souhaitiez maintenir les hôpitaux de proximité faisant des actes ambulatoires. Qu'en est-il des maternités ? Les familles rechignent à s'installer dans des territoires où ces services ne sont pas proposés. Il est temps de mettre un terme aux fermetures de maternité : elles nourrissent le sentiment d'abandon qui s'exprime aujourd'hui.
M. Hervé Maurey , président . - Je me suis rendu récemment dans le Doubs, à l'invitation de Jean-François Longeot ; avec les élus locaux et les représentants de l'ARS, nous avons examiné le cas d'une maison de santé où il faudrait assurer l'installation de médecins. Le maire de la commune a déclaré à la fin de la réunion : « On ne sait plus quoi faire. » Ce cri du coeur fait écho à la question de notre collègue.
Mme Agnès Buzyn, ministre . - Beaucoup de jeunes médecins souhaitent opter pour l'exercice salarié, et j'y suis moi-même extrêmement favorable : nous avons déjà créé 400 postes de médecins salariés, financés sur le budget du ministère de la santé, et ce n'est un début. De leur côté, les ARS agissent, de concert avec les doyens, pour que les médecins connaissent mieux toutes les aides existantes. Diverses brochures sont ainsi proposées dans les facultés de médecine : à l'intention de la commission, j'en ai apporté plusieurs exemplaires.
Entre 2017 et 2019, le nombre de centres de santé a augmenté de 49 %. Au total, 40 millions de crédits de l'Assurance-maladie servent aujourd'hui à financer leur création. Je suis également très favorable à ces actions : je ne fais aucune différence entre les maisons de santé pluriprofessionnelles, à exercice libéral, et les centres de santé, à exercice salarié. Pour nos concitoyens, le service est le même - dans 99 % des cas, il relève du secteur 1 -, et tout exercice est bon à prendre.
Les hôpitaux de proximité pourront effectivement garder une petite activité de chirurgie, mais, contrairement à ce que l'on pourrait croire, la chirurgie ambulatoire n'est pas forcément de la petite chirurgie. Les actes susceptibles d'être maintenus sont ceux qui sont effectués sous anesthésie locale. Ils seront détaillés par la HAS.
Je n'ai aucune envie de fermer des maternités. Mais ces structures exigent beaucoup de personnels - pour maintenir une liste de garde, il faut huit professionnels à temps plein pour chaque fonction - et nous faisons face à de grandes difficultés en matière de recrutement. Beaucoup de maternités fonctionnent aujourd'hui avec des intérimaires, ce qui pose problème pour la qualité et la sécurité des soins.
La Norvège, l'Allemagne et la Grande-Bretagne sont confrontées à la même situation. Mais le maillage de maternités dont dispose la France est parmi les meilleurs au monde. Seuls 20 % des femmes accouchent dans des maternités totalisant plus de 3 000 accouchements par an, contre 80 % dans bien des pays. Avec mes homologues du G7, j'examine aujourd'hui les moyens de garantir le meilleur suivi. Ainsi, nous allons proposer aux femmes un « pack maternité », avec un accompagnement par des sages-femmes et des hôtels réservés près des maternités pour les accouchements programmés.
La suppression de la spécialité de gynécologie médicale, décidée il y a une vingtaine d'années, explique en partie la situation que nous vivons aujourd'hui. Nous venons de recréer cette spécialité, mais les effets de cette décision ne seront pas immédiatement perceptibles.
M. Guillaume Chevrollier . - Dans mon département, la Mayenne, la dépense moyenne de santé est parmi les plus faibles de France : 944 euros par habitant et par an. Cette situation résulte notamment de la faible densité de médecins. Or les élus du territoire se mobilisent pour recruter et accueillir des praticiens. Vous avez pu visiter plusieurs pôles de santé créés grâce à eux. Comment les associer réellement à la politique de santé ? Les parlementaires siègent déjà dans des commissions réunies au titre de la dotation d'équipement des territoires ruraux (DETR), mais ils n'y ont qu'une voix consultative. Les élus locaux doivent, eux aussi, avoir une véritable place dans ces structures.
Avec ce projet de loi, vous vous apprêtez également à réviser la carte hospitalière, mais selon quels critères ? Comment les élus seront-ils associés à ce travail ? La notion d'« hôpital de proximité » mérite d'être précisée. Il ne faudrait pas que les centres hospitaliers existants perdent telle ou telle activité. L'inquiétude est d'autant plus grande que cette décision sera prise par voie d'ordonnance.
Le recrutement des médecins dans les hôpitaux suit, désormais, une procédure complexe. L'intérim est sollicité à outrance. Quelle réponse apportez-vous à cette situation ?
Mme Agnès Buzyn, ministre . - Le Président de la République s'y est engagé : il n'y aura plus de fermeture d'hôpitaux sans accord du maire. De plus, les élus locaux doivent être plus nombreux au sein des conseils de surveillance des ARS, à l'instar des députés et - j'ai insisté en ce sens - des sénateurs.
M. Louis-Jean de Nicolaÿ . - Nous sommes très touchés !
Mme Agnès Buzyn, ministre . - C'est un gage de dialogue, d'information et de compréhension mutuelle.
Les missions des hôpitaux de proximité ne relèveront pas de l'ordonnance : elles sont précisées dans le projet de loi. Le territoire français compte environ 250 établissements de cette nature, et ils donnent tout à fait satisfaction. Je pense notamment à l'hôpital de Pont-Audemer, où exercent plusieurs médecins spécialisés du Havre. Nous n'avons pas une liste cachée des hôpitaux de proximité prévus pour l'avenir. Le seul point qui ne figure pas encore dans le texte, c'est la gouvernance, sujet sur lequel nous continuons à travailler.
La démographie médicale est cruellement insuffisante : les régions et même les pays se livrent, de ce fait, une compétition féroce. Or le secteur privé est plus attractif que le secteur public, surtout dans certaines spécialités très bien payées, dont les anesthésistes. Voilà pourquoi nous souhaitons favoriser les statuts mixtes, mêlant activité libérale en dehors de l'hôpital et service hospitalier.
M. Jean-Michel Houllegatte . - Vous avez pu constater le volontarisme des élus lors de votre déplacement dans la Manche. Pour faire découvrir les territoires, il est impératif d'adapter la formation des médecins. À ce titre, les projets territoriaux de santé ne pourraient-ils pas consacrer un volet à la contribution des collectivités territoriales ?
La Basse-Normandie a la chance de disposer d'assistants spécialistes régionaux, qui doivent pouvoir être accueillis au sein des hôpitaux. À cet égard, les groupements hospitaliers de territoires ne pourraient-ils pas jouer un plus grand rôle ? Certains présidents d'université demandent en outre la création de nouveaux statuts, comme celui de professeur associé en service temporaire ou celui d'assistant territorial universitaire.
Enfin, le numerus clausus est fixé à 9 314 pour la prochaine rentrée ; pour mémoire, il était de 8 205 cette année, après être tombé à 3 500 dans les années 1990. Toutefois, certaines universités vont conserver les mêmes quotas : l'augmentation sera concentrée sur Paris, Aix, Marseille, Lyon, Toulouse et Rennes.
M. Hervé Maurey , président . - Cette situation est regrettable pour les territoires fragiles.
Mme Agnès Buzyn, ministre . - Les écarts observés résultent de mesures techniques. L'augmentation du numerus clausus a été discutée avec les ARS et les doyens. Or, au cours des dernières années, certaines universités ont fait des efforts considérables pour augmenter leurs capacités de formation. Il faut donc examiner la situation sur des périodes de plusieurs années.
La loi Fioraso de 2013 avait proposé des expérimentations pour supprimer la Paces. Les facultés parisiennes notamment ont interdit cette année le redoublement. Pour éviter que les étudiants ne soient pénalisés, le numerus clausus a été considérablement augmenté.
En réalité, les explications sont extrêmement techniques et n'ont rien à voir avec les besoins des territoires. La situation peut être choquante, mais elle s'explique par les dispositions prises pour compenser la Paces en un an.
Les projets territoriaux de santé peuvent inclure un volet relatif à la formation. Nous ne voulons pas alourdir la loi : les professionnels de santé peuvent y inscrire ce qu'ils veulent. Toutefois, le volet de la formation doit être négocié avec les doyens, car les maîtres de stage universitaires doivent être eux-mêmes formés à l'enseignement. Il faut s'assurer qu'ils aient les compétences requises pour former les jeunes médecins en stage.
Pour suivre de très près les réseaux sociaux des internes et des externes en médecine, je suis assez inquiète à la lecture des commentaires très négatifs sur les maîtres de stage et les lieux de stage. Veillons à ne pas dégrader la qualité de la formation par volonté de créer de nombreux lieux de stage. Ma réponse est prudente en la matière.
Mme Nadia Sollogoub . - Je reviendrai sur la question de l'attractivité des territoires. Les étudiants en médecine que nous avons entendus nous ont confié qu'il leur était difficile de s'installer dans un territoire où l'hôpital de proximité n'a que des missions limitées.
Je peine à comprendre la notion de saturation de la formation. À l'ère du numérique, on pourrait imaginer que les cours théoriques soient diffusés à distance. Concernant les lieux de stage, le secteur privé propose de plus en plus d'accueillir des stagiaires. A contrario , dans la Nièvre, le fait d'envoyer des stagiaires aux médecins généralistes est de nature à désorganiser le CHU de Dijon. Pourquoi ne forme-t-on pas plus de stagiaires ? J'ai du mal à comprendre cette situation de pénurie chronique et définitive.
Mme Agnès Buzyn, ministre . - Je déplore l'absence de Frédérique Vidal, puisque c'est elle qui a essentiellement négocié le volet formation avec les doyens. La formation prend un temps considérable. Le temps de formation notamment dans le deuxième cycle est extrêmement chronophage. C'est un peu le serpent qui se mord la queue, avec une incapacité à former, faute de formateurs.
Mme Nadia Sollogoub . - La situation va aller de mal en pis.
Mme Agnès Buzyn, ministre . - Non, car le nombre de médecins formés a considérablement augmenté depuis 2005. Ces médecins commencent à exercer dans les CHU ; les chefs de clinique sont plus nombreux. En pédopsychiatrie, par exemple, il n'y a plus de formateurs dans des régions entières. Il faut donc recréer des postes des chefs de clinique pour qu'ils se forment eux-mêmes, deviennent maîtres de conférences des universités-praticiens hospitaliers (MCU-PH), puis professeurs des universités-praticiens hospitaliers (PUPH) et puissent former des internes. Cela prend entre cinq et dix ans. Il ne s'agit pas uniquement de décider de créer des lieux de stage, encore faut-il avoir des formateurs.
Mme Nadia Sollogoub . - À Dijon, on n'a pas de stagiaires !
Mme Agnès Buzyn, ministre . - Je ne comprends pas bien. Aujourd'hui, les CHU ont trop d'externes et d'internes, mais cela dépend en réalité des spécialités. Dans certaines spécialités, la pénurie est telle que les CHU souhaitent garder les internes ; je pense notamment à l'anesthésie ou aux urgences.
Pour avoir été responsable d'une unité importante, alors que j'avais quatre internes dans les années 1990, je ne savais pas quoi faire des treize internes que j'avais dans les années 2000. C'était un gâchis avec un malade chacun à prendre en charge. La situation commence à s'améliorer et nous entrons dans un cercle plus vertueux, avec l'augmentation du numerus clausus . Mais cela ne se fait pas en un jour.
Nous souhaitons, par ailleurs, diversifier les origines des étudiants en ne concentrant pas la première année dans les villes universitaires où est implantée une faculté de médecine.
M. Cyril Pellevat . - Je reviendrai sur la nécessaire mise en lien des ARS avec les élus locaux. Je prendrai un exemple un peu singulier.
Dans mon territoire, la Haute-Savoie, dans une commune-centre comptant 7 000 habitants, pour diverses raisons tenant à l'aménagement du territoire, l'obtention du label maison de santé pluridisciplinaire demandé par les professionnels de santé a pris quatre ans ; et les financements étaient prévus. Or la commune rurale voisine, avec 1 500 habitants, a obtenu ce label, sans aucune concertation avec l'ARS, alors que le projet a été élaboré à des fins électoralistes. C'est un véritable gâchis financier, avec des conséquences pour l'aménagement du territoire.
Aux termes de l'article 4 du projet de loi, en quoi consiste le parcours de consolidation des compétences autorisées aux praticiens possédant un diplôme étranger hors Union européenne ? Pourquoi ce parcours est-il autorisé et non obligatoire ?
Mme Agnès Buzyn, ministre . - Je ne peux pas vous répondre sur ce cas particulier dont je n'ai pas connaissance.
Les praticiens diplômés hors de l'Union européenne (Padhues) exercent en réalité souvent illégalement dans nos hôpitaux. Par ce projet de loi, on essaie de les intégrer. Celui-ci prévoit une vérification des connaissances par les spécialistes qui exercent dans la même spécialité et, en cas de niveau insuffisant, un accompagnement, un compagnonnage pouvant aller jusqu'à trois ans, permet une remise à niveau. Il convient de tenir compte de leur niveau de compétences d'autant qu'un certain nombre d'entre eux ont préféré respecter la loi et exercer en tant qu'infirmier, par exemple, et non médecins. Le texte prévoit une intégration contrôlée, mais la plus large possible, de ces médecins.
M. Louis-Jean de Nicolaÿ . - Je vous remercie, madame la ministre, d'avoir rappelé aux députés que les sénateurs existent.
Dans le prolongement des propos de Guillaume Chevrollier, je prendrai l'exemple de la Sarthe, doté d'un centre hospitalier au Mans, d'hôpitaux de proximité, d'hôpitaux locaux et d'établissements d'hébergement pour personnes âgées dépendantes (Ehpad), ces derniers dépendant des départements. Certains hôpitaux ont une direction commune avec le centre hospitalier, d'autres des directions partagées et d'autres sont indépendants. Quel est, selon vous, l'avenir des hôpitaux locaux, qui jouent un rôle important dans les territoires, notamment avec les soins de suite, les soins de longue durée, des médecins qui sont à la fois médecins hospitaliers et médecins libéraux ? Les hôpitaux de proximité ne pouvant pas faire de chirurgie sont-ils condamnés à devenir des Ehpad ? Êtes-vous favorable à des directions communes ?
Par ailleurs, j'ai rencontré le même problème que Cyril Pellevat. La maison de santé que nous avons essayé de mettre en place à l'hôpital local a été refusée par l'ARS au motif que le projet n'était pas porté par les collectivités territoriales. C'est à n'y rien comprendre...
Mme Agnès Buzyn, ministre . - Aujourd'hui, les hôpitaux locaux sont soit des établissements de soins de suite soit des Ephad. Rien ne les empêche de devenir des hôpitaux de proximité s'ils souhaitent proposer de nouveau de la médecine polyvalente et remettre un plateau technique. Quel est le cahier des charges des hôpitaux de proximité ? De la médecine, de la biologie et de la radiologie.
M. Louis-Jean de Nicolaÿ . - Il faut trouver des médecins.
Mme Agnès Buzyn, ministre . - Les médecins libéraux pourront intervenir. Dans la Mayenne, la maison de santé pluriprofessionnelle de M. Gendry, le président de la Fédération française des maisons et pôles de santé, est adossée à un hôpital de proximité : ce dernier suit ses malades lorsqu'ils sont hospitalisés dans le service qui se situe à côté. En réalité, ces établissements constituent une meilleure articulation entre la médecine de ville et la médecine hospitalière.
Tout hôpital en capacité de fournir une activité de médecine polyvalente avec un plateau technique minimal, qui s'articule bien dans le tissu territorial avec la médecine libérale, trouvera sa place. Ce mode d'organisation, qui existe dans les autres pays, est même très attractif pour la médecine libérale. La France est l'un des rares pays à connaître une telle dichotomie entre la médecine hospitalière, avec des statuts très particuliers, et la médecine libérale. Dans les autres pays, la médecine générale peut se faire à l'hôpital ou en ville. Dans notre pays, les médecins généralistes considèrent que les médecins qui font de la médecine générale à l'hôpital ne sont pas des généralistes. Il faut faire évoluer les mentalités.
M. Didier Mandelli . - Le Conseil national de l'Ordre des médecins a publié une carte concernant la répartition des médecins généralistes sur l'ensemble du territoire. On le voit bien, la situation est beaucoup plus complexe qu'il n'y paraît avec des territoires sur-dotés dans certains secteurs et d'autres sous-dotés. La Vendée, en dépit de son attractivité et de son dynamisme, avec 7 500 habitants supplémentaires par an, est aussi sous-dotée dans certaines spécialités.
On pourrait dresser un parallèle avec les résultats des dernières élections, la mobilisation de nos concitoyens, le numérique, les mobilités. Pour la téléphonie mobile, des moyens considérables ont été prévus pour éradiquer les zones blanches, notamment en instaurant des obligations aux acteurs et aux opérateurs. Le projet de loi d'orientation des mobilités adopté par le Sénat, soumis à l'examen de l'Assemblée nationale, impose aux intercommunalités et aux régions de se saisir de cette compétence afin qu'il n'y ait plus de zones blanches pour ce qui concerne la mobilité. Quid des déserts médicaux ? Certes, c'est une question de sémantique, mais je serais partisan de parler de « zones blanches de la santé » : plus de 6 millions de nos concitoyens n'ont pas accès aux soins ou y ont accès dans des conditions difficiles. Pourquoi ne pas en faire une cause nationale ? Pour finir par un trait d'humour, on pourrait parler « des zones sans blouses blanches ».
Mme Agnès Buzyn, ministre . - Vous l'avez dit en préambule, la situation est complexe. L'accès aux soins n'est pas uniquement déterminé par le nombre de professionnels dans un territoire, il est aussi lié au temps médical que ces professionnels dédient à leur exercice professionnel. Nombre de médecins s'installent dans certains territoires, mais y travaillent à mi-temps. Ce ne sont certes pas des zones blanches, mais le temps médical est réduit. La réalité ne peut pas être identifiée au travers d'une carte, d'autant que la santé recouvre aussi les pharmaciens, les sages-femmes, les infirmiers, etc. D'autres professionnels peuvent aujourd'hui intervenir dans le suivi des maladies chroniques. On ne peut donc pas réduire le maillage territorial à une carte, qui ne traduit pas le besoin médical de ce territoire, en termes de démographie, d'inégalités de santé, d'âge, ni les difficultés d'accès aux soins. Les besoins territoriaux sont éminemment variables, même d'une commune à l'autre. Et je ne parle pas des spécialistes. C'est beaucoup plus compliqué que de mailler le territoire avec des pylônes électriques !
Le plan « Ma santé 2022 » vise à lutter contre ce que vous appelez « les zones blanches » au travers d'un décloisonnement entre professionnels, d'un meilleur partage des tâches, en vue de favoriser l'attractivité des territoires. La carte donne une vision macroéconomique assez grossière de la répartition des médecins : elle ne donne pas le temps médical accessible.
M. Guillaume Gontard . - En procédant par ordonnances, vous sortez du débat parlementaire une bonne partie, voire l'essentiel, de la réforme ; je pense notamment à la refonte de la carte hospitalière.
Vous proposez une gradation des soins à trois niveaux, les soins de proximité, les soins spécialisés et les soins ultraspécialisés, ce qui va entraîner une transformation profonde des établissements et la fermeture de certaines maternités et de certains services spécialisés. Je sais de quoi il s'agit avec la fermeture de la maternité de Die. Dans ces conditions, ne craignez-vous pas une métropolisation de la santé, avec des centres très performants et des zones blanches ? Certes, le Président de la République l'a annoncé, il n'y aura pas de fermetures d'hôpitaux, mais, en vidant les hôpitaux de leurs spécialités, n'allez-vous pas créer une santé à deux vitesses ? D'ailleurs, les territoires subiront une double peine, cette décision ayant des conséquences sur la dynamique autour des établissements et l'éventuelle installation des médecins.
Mme Agnès Buzyn, ministre . - Tous les pays ont organisé l'offre de soins selon la gradation des soins. D'ailleurs, lorsque j'ai rédigé le plan Cancer 2014-2019 et que j'ai voulu acter la gradation des soins en cancérologie pour améliorer la qualité des soins pour les cancers les plus complexes, c'était un gros mot que l'on ne pouvait pas prononcer.
La médecine est devenue de plus en plus complexe. Les plateaux techniques nécessitent énormément de compétences qu'il faut renouveler en permanence. Aujourd'hui, les 3 800 établissements de santé ne sont plus en capacité d'assurer la totalité des actes médicaux disponibles, et la situation va s'aggraver. On a donc intérêt à concentrer les ressources humaines et les compétences sur des plateaux techniques très qualifiés et de très grande qualité pour améliorer la qualité des soins.
Soyons clairs, nous vivons actuellement une médecine à deux vitesses ! N'importe quel professionnel de santé sait qu'il ne faut pas aller se faire soigner dans certains établissements. Je ne supporte plus en tant que ministre et professionnelle soignante cette médecine à deux vitesses : j'ai passé ma vie de soignante à orienter les patients vers les établissements. Je veux que tous les citoyens français soient soignés comme je voudrais que l'on soigne mon père ou ma mère.
Dans le cadre du maillage territorial des compétences, avec les consultations avancées dans les hôpitaux de proximité, qui constituent le lien avec les médecines spécialisées, nous assurons à tous nos concitoyens l'accès à des spécialistes qualifiés, compétents de différents niveaux en fonction des besoins et offrons à tous des soins de qualité.
M. Benoît Huré . - Je vous remercie de porter ce texte sur la santé, pour lequel vous avez engagé de nombreuses concertations. Vous avez conduit ce travail avec beaucoup d'honnêteté intellectuelle. Vous venez de le dire, la situation est très différente selon que vous êtes élu ou patient concerné par la maladie. Quand il s'est agi de fermer des maternités de proximité, les grands-mères et les mères sont allées manifester, tandis que leur petite-fille ou leur fille se rendait dans une maternité plus éloignée qui offrait plus de sécurité pour y accoucher.
On peut contester le fait que vous vouliez procéder par ordonnances, mais il faut aller vite. Vous l'avez dit, la médecine à deux vitesses, nous la vivons aujourd'hui. Je fais partie de ceux qui vous aideront à réparer les erreurs du passé, car il faut préparer l'avenir. Oui, la santé numérique aura toute son importance, mais sans doute pour la génération après la mienne. En attendant, comment former les futurs praticiens et développer de nouvelles approches ?
Je vous félicite d'avoir engagé une réforme sur les études de médecine. L'une des raisons pour lesquelles il y avait moins de candidats tenait à l'impasse dans laquelle ils se retrouvaient au bout de deux années en cas d'échec.
La pratique avancée dégagera plus de 20 % de temps pour le praticien. Élu d'un territoire rural, les personnes âgées ont besoin de visites médicales régulières à domicile, mais deux visites sur trois peuvent être assurées par une infirmière de pratique avancée, en lien avec le médecin praticien.
Fixer à trois ans le statut de remplaçant est aussi une bonne mesure. De même, il est positif que la dernière année de stage soit faite sur le terrain. Certes, il faut des maîtres de stage qualifiés, mais, avec cette mesure, vous donnez à de jeunes étudiants l'occasion de connaître un territoire, une pratique. Cela donnera des résultats intéressants.
Mettre en place un projet de créer une maison de santé ne signifie pas seulement qu'il faut construire des murs, il faut que ce soit un projet commun partagé. Il faut que les élus des territoires puissent accéder à l'université pour présenter le territoire et le projet.
Ce texte va dans le bon sens, madame la ministre.
Mme Agnès Buzyn, ministre . - Je retiens la proposition de permettre aux élus d'aller faire de la publicité pour leurs territoires dans les facultés. D'ailleurs, certains élus le font déjà, dans les Hauts-de-France, par exemple.
M. Jean-Claude Luche . - Et dans l'Aveyron.
M. Benoît Huré . - Dans les Ardennes, dans le territoire le plus retiré du département, une maison de santé a été créée parce que des élus sont allés présenter le projet devant les étudiants. C'est la première maison de santé universitaire du Grand Est. Le contact avec les élus est donc important.
Mme Pascale Bories . - Pouvez-vous nous garantir, comme le Président de la République l'a annoncé, qu'il n'y aura pas de fermeture d'hôpitaux et que des CHU ne seront pas transformés en hôpital de proximité ? Pouvez-nous nous assurer que le CHU d'Arles ne deviendra pas à terme un hôpital de proximité ?
Par ailleurs, comment comptez-vous inciter les étudiants à se diriger vers les spécialités en pénurie ?
Mme Agnès Buzyn, ministre . - Il n'y a pas de carte hospitalière cachée. Chaque territoire décidera s'il souhaite s'inscrire dans la dynamique des hôpitaux de proximité ou pas. Il est hors de question de transformer un CHU en hôpital de proximité. Des hôpitaux locaux ou des hôpitaux généraux rencontrant des difficultés pour faire fonctionner une activité de chirurgie pérenne, par exemple, pourraient devenir des hôpitaux de proximité. Un travail de concertation sera engagé avec les élus. Le Président de la République a promis qu'il n'y aurait pas de fermeture contre l'avis des élus et des maires.
Le problème que je rencontre concerne la reconstruction d'établissements dans une autre commune. Le maire va-t-il accepter la reconstruction d'un hôpital vétuste qui se trouvait dans une zone inondable dans une zone non inondable ? Réhabilite-t-on un hôpital vétuste dans une zone dangereuse ? Dans ces cas à la marge, pour des raisons de sécurité, on va être conduit à modifier des sites. Tous les hôpitaux ont vocation à rester des hôpitaux dans les territoires. Certains seront parfois transformés en hôpital de proximité s'ils ne peuvent pas maintenir un certain nombre de pratiques. Mais je veux au contraire redynamiser les hôpitaux de proximité.
M. Rémy Pointereau . - Madame la ministre, vos réponses sur le numerus clausus ne me satisfont pas. Dans le cadre des questions d'actualité au Gouvernement, notre collègue Hugues Saury a posé jeudi dernier une question concernant la région Centre-Val de Loire. Le numerus clausus augmente de 13,5 % au niveau national, mais aucune augmentation n'est prévue dans cette région. Alors qu'elle représente environ 4 % de la population, celle-ci a le plus faible taux de places dans les études de médecine, avec 2,74 % du numerus clausus , et nous avons 124 médecins pour 100 000 habitants, contre 153 au niveau national. Certes, certains de mes collègues m'objecteront les zones blanches dans certains territoires.
Qui va être concerné par l'augmentation du numerus clausus ? Paris, Marseille, Lyon, les grandes métropoles ? Quid de l'attractivité de nos zones rurales ? Comment faire pour former des formateurs ? J'aurais aimé que vous nous disiez que vous vous engagiez à recruter dans les régions qui ne sont pas concernées par l'augmentation du numerus clausus des formateurs dans les trois ou quatre ans à venir pour pallier ce déficit en médecins. Où seront les 1 400 médecins ? Tous mes collègues se plaignent. Des médecins sont prêts à prendre des stagiaires pour les former dans les zones rurales.
Mme Agnès Buzyn, ministre . - Une négociation a eu lieu à Paris à cause de l'expérimentation de la Paces en un an. Pour que ces étudiants aient les mêmes chances que les autres étudiants qui ont le droit de la faire en deux ans, on a augmenté le numerus clausus . Cela ne change rien au nombre d'étudiants formés in fine .
Concernant les autres régions, il faut travailler sur deux niveaux d'attractivité. La formation des externes est essentiellement hospitalière parce qu'il faut beaucoup de temps pour apprendre à un jeune à faire un examen médical, à comprendre, à faire un geste. Nous essayons de mieux répartir les étudiants. Dans le cadre du troisième cycle, après les épreuves classantes nationales, les ARS veillent à ce qu'il y ait plus de postes d'internes dans les zones sous-dotées.
En réalité, le numerus clausus contribue peu à l'installation des médecins : ceux-ci s'installent là où ils ont fait leur internat, et non pas là où ils ont suivi leurs études. Il n'est donc pas tellement important de savoir si on a formé plus de médecins à Dijon qu'à Angers, ce qui compte, c'est qu'il y ait plus d'internes.
Par ailleurs, en 2018, le nombre de maîtres de stage universitaires a augmenté de près de 14 % en un an, avec l'idée d'avoir plus de maîtres de stage dans les zones rurales, notamment dans les régions sous-dotées pour que les internes aillent se former.
M. Jean-Claude Luche . - Je partage l'avis de bon nombre de collègues, je salue l'intention qui sous-tend ce projet de loi.
Grâce aux initiatives menées en 2009-2010, le département de l'Aveyron compte plus d'installations que de départs à la retraite ; et je me réjouis d'un travail réalisé entre les médecins locaux et les acteurs locaux.
Ma question concerne les spécialistes. Mon ophtalmologue, âgé de soixante-deux ans, était prêt à céder son cabinet à son fils. Mais, compte tenu de son classement, il a été obligé de choisir une autre spécialité. Je prends cet exemple, mais je pourrais en prendre bien d'autres : le classement constitue un lourd handicap.
Concernant les Ehpad, dans la région Occitanie, l'ARS prélève ici ou là un certain nombre de lits pour les recentrer sur les grandes métropoles, comme Montpellier ou Toulouse. Je comprends les besoins, mais, dans quinze ans, avec le papy-boom, j'attire votre attention sur le fait que nous manquerons de lits dans ces territoires.
Mme Agnès Buzyn, ministre . - Pour répondre à votre préoccupation concernant les ophtalmologues, c'est exactement la raison pour laquelle nous supprimons les épreuves classantes nationales. Nous ne voulons plus de classement arbitraire, qui bloque des étudiants dans leur projet professionnel. Avec Frédérique Vidal, nous proposons une adéquation entre les demandes de spécialité des jeunes en fonction de trois critères : les connaissances, avec une note minimale à l'examen - aujourd'hui, avec l'examen classant, même quand vous avez zéro, vous êtes interne, ce qui est un peu choquant - ; une évaluation des compétences cliniques, qui sont liées au stage ; et le parcours professionnel de l'étudiant. La fin des ECN est inscrite dans le projet de loi. Nous avions prévu que la fin de la Paces et la fin des ECN soient concomitantes en 2020, mais, à la demande des doyens, nous avons décalé d'un an la fin des ECN.
Concernant les Ehpad, je suis bien consciente du vieillissement de la population. Un projet de loi sur le grand âge et la dépendance vous sera présenté à la fin de l'année, je l'espère. Nous travaillons sur toutes les modalités d'hébergement, de suivi et de prise en charge des personnes âgées, avec l'objectif que les personnes puissent rester chez elles un maximum de temps. Nous pouvons faire beaucoup mieux sur la question de la perte d'autonomie des personnes âgées, avec un système curatif et peu préventif. À l'issue des concertations qui ont été conduites, M. Dominique Libault m'a remis un rapport sur ce sujet il y a un mois.
M. Hervé Maurey , président . - Merci beaucoup, madame la ministre, de nous avoir consacré tout ce temps. Vous le voyez, nous n'avons pas un a priori négatif sur ce texte ; nous avons, les uns et les autres, souligné les apports de votre projet de loi, mais nous avons le sentiment que nous pouvons aller un peu plus loin concernant le volet territorial. Depuis un certain nombre de décennies, nous constatons tous que les choses s'aggravent. Tentons donc d'enrayer cette spirale infernale !
LISTE DES AMENDEMENTS DONT LA COMMISSION DE L'AMÉNAGEMENT DU TERRITOIRE ET DU DÉVELOPPEMENT DURABLE PROPOSE L'ADOPTION POUR LA COMMISSION SAISIE AU FOND
ARTICLE 1 ER
Amendement n° COM-366
Alinéa 2
Compléter cet alinéa par une phrase ainsi rédigée :
Par leur organisation, elles favorisent la répartition équilibrée des futurs professionnels sur le territoire au regard des besoins de santé.
ARTICLE 2
Amendement n° COM-367
Alinéa 8
Compléter cet alinéa par les mots :
et notamment l'organisation de stages dans les zones caractérisées par une offre de soins insuffisante ou par des difficultés dans l'accès aux soins, telles que définies en application de l'article L. 1434-4 du code de la santé publique
ARTICLE 2
Amendement n° COM-380
Alinéa 10
Après le mot :
formation,
insérer les mots :
le fait d'avoir effectué un ou plusieurs stages dans une zone caractérisée par une offre de soins insuffisante ou par des difficultés dans l'accès aux soins,
ARTICLE 2
Amendement n° COM-381
I. - Après l'alinéa 13
Insérer un paragraphe ainsi rédigé :
I bis B (nouveau) . - L'article L. 632-5 du même code est complété par une phrase ainsi rédigée :
« Les internes doivent réaliser, au cours du troisième cycle des études médicales, un stage dans une zone caractérisée par une offre de soins insuffisante ou par des difficultés dans l'accès aux soins, telle que définie en application de l'article L. 1434-4 du code de la santé publique. »
II. - Alinéa 27
Remplacer les mots :
des I et II
par les mots :
des I, I bis B et II
ARTICLE 2 BIS (NOUVEAU)
Amendement n° COM-368
Après l'alinéa 4
Insérer un alinéa ainsi rédigé :
« Au cours du deuxième cycle, elles offrent aux étudiants la possibilité de réaliser des stages pratiques dans les zones caractérisées par une offre de soins insuffisante ou des difficultés dans l'accès aux soins, définies en application de l'article L. 1434-4 du code de la santé publique. »?
ARTICLE 4
Amendement n° COM-365
Alinéa 20
Remplacer les mots :
, dans les deux ans
par les mots :
dans les trois ans
ARTICLE ADDITIONNEL APRÈS L'ARTICLE 4
Amendement n° COM-377
Après l'article 4
Insérer un article additionnel ainsi rédigé :
I. - Après le 20° de l'article L. 162-5 du code de la sécurité sociale, il est inséré un 20 bis ° ainsi rédigé :
« 20 bis ° Les conditions dans lesquelles les médecins participent à la réduction des inégalités territoriales dans l'accès aux soins ainsi que, le cas échéant, les mesures de limitation d'accès au conventionnement dans les zones d'exercice définies par l'agence régionale de santé dans lesquelles est constaté un fort excédent en matière d'offre de soins. »
II. - Après l'article L. 4131-6 du code de la santé publique, il est inséré un article L. 4131-6-1 ainsi rédigé :
« Art. L. 4131-6-1. En l'absence de conclusion d'accord dans les conditions prévues au 20 bis ° de l'article L. 162-5 du code de la sécurité sociale, dans les douze mois suivant la promulgation de la loi n° .... du ... relative à l'organisation et à la transformation du système de santé, l'accès des médecins au conventionnement est régulé dans les conditions suivantes :
« Le directeur général de l'agence régionale de santé détermine par arrêté, après concertation avec les organisations syndicales représentatives des médecins, les zones dans lesquelles est constaté un fort excédent en matière d'offre de soins. Dans ces zones, le conventionnement à l'Assurance-maladie d'un médecin libéral ne peut intervenir qu'en concomitance avec la cessation d'activité libérale d'un médecin exerçant dans la même zone.
« L'alinéa précédent cesse d'avoir effet à la date d'entrée en vigueur de l'accord prévu au 20 bis de l'article L. 162-5 du code de la sécurité sociale.
« Un décret, pris après avis du Conseil national de l'ordre des médecins, fixe les conditions d'application du présent article. »
ARTICLE ADDITIONNEL APRÈS L'ARTICLE 4
Amendement n° COM-378
Après l'article 4
Insérer un article additionnel ainsi rédigé :
À l'article L. 162-2 du code de la sécurité sociale, après les mots : « liberté d'installation du médecin, » sont insérés les mots : « sans préjudice du respect du principe d'égal accès aux soins et ».
ARTICLE 5
Amendement n° COM-364
Alinéa 9
Supprimer le mot :
ponctuelle
ARTICLE 7 B (NOUVEAU)
Amendement n° COM-359
Supprimer cet article.
ARTICLE 7 E (NOUVEAU)
Amendement n° COM-360
Supprimer cet article.
ARTICLE 7
Amendement n° COM-361
Alinéa 11
Rédiger ainsi cet alinéa
« Le projet territorial de santé est transmis au conseil territorial de santé et au directeur général de l'agence régional de santé, qui rend un avis au regard des objectifs du projet régional de santé mentionné à l'article L. 1434-1.
ARTICLE 7
Amendement n° COM-358
Compléter cet article par un paragraphe ainsi rédigé :
IV. - Après la première phrase du dernier alinéa de l'article L. 162-14-1 du code de la sécurité sociale, est inséré une phrase ainsi rédigée :
« Ces accords déterminent également les modalités selon lesquelles les professionnels de santé relevant des communautés professionnelles territoriales de santé s'organisent entre eux pour assurer un service de garde dans chaque canton. »
|
ARTICLE 7 QUATER (NOUVEAU) |
Amendement n° COM-351
Alinéa 5
Remplacer le mot :
supprimés
par les mots :
remplacés par les mots : « ainsi que prescrire des examens de biologie médicale permettant d'accompagner les patients atteints de pathologies chroniques ».
ARTICLE 7 SEXIES A (NOUVEAU)
Amendement n° COM-352
Au début
Insérer un paragraphe ainsi rédigé :
...- Le premier alinéa de l'article L. 4151-1 du code de la santé publique est ainsi rédigé :
« Les sages-femmes contribuent auprès de la femme et de l'enfant aux soins de premier recours définis à l'article L. 1411-11. »
ARTICLE 7 SEXIES A (NOUVEAU)
Amendement n° COM-353
Compléter cet article par un paragraphe ainsi rédigé :
...- L'article L. 4151-4 du code de la santé publique est ainsi rédigé :
« Art. L. 4151-4. Les sages-femmes peuvent prescrire tous les actes, produits et prestations nécessaires à l'exercice de leur profession. »
ARTICLE 7 SEPTIES (NOUVEAU)
Amendement n° COM-369
Remplacer les mots :
puisse lui être proposé
par les mots :
lui soit proposé
ARTICLE 8
Amendement n° COM-372
Alinéa 2, seconde phrase
Après le mot :
ambulatoire
rédiger ainsi la fin de la phrase :
et en complémentarité avec ces acteurs avec lesquels ils partagent une responsabilité territoriale pour assurer la permanence des soins et la continuité des prises en charge.
ARTICLE 8
Amendement n° COM-370
Après l'alinéa 2
Insérer un paragraphe ainsi rédigé :
« ....- Les hôpitaux de proximité ont le statut d'établissements partenaires dans les groupements hospitaliers de territoire visés à l'article L. 6132-1.
ARTICLE 8
Amendement n° COM-371 rect.
I.- Alinéa 3
1° Après les mots :
territoriales de santé
insérer les mots :
, le projet territorial de santé
2° Remplacer le mot :
coopération
par le mot :
lien
apportent un appui aux
par les mots :
coopèrent avec les
II.- Alinéa 4
1° Remplacer les
mots :
apportent un appui aux professionnels de santé de
ville et aux
par les mots :
coopèrent avec les
professionnels de santé de ville et avec les
2° Après
le mot :
notamment
insérer les mots :
en
apportant
ARTICLE 8
Amendement n° COM-373
Alinéa 7
Remplacer le mot :
offrent
par les mots :
proposent, en complémentarité avec l'offre libérale disponible au niveau du territoire,
ARTICLE 8
Amendement n° COM-374
Après l'alinéa 9
Insérer un paragraphe ainsi rédigé :
« ....- Un arrêté du ministre chargé de la santé, pris après avis des agences régionales de santé, fixe la liste des établissements de santé de proximité.
ARTICLE 8
Amendement n° COM-375
Alinéas 11 à 16
Supprimer ces alinéas
ARTICLE 10
Amendement n° COM-376
I.- Alinéas 9 et 10
Remplacer ces alinéas par un alinéa ainsi rédigé :
3° Le premier alinéa du II de l'article L. 6132-3 est complété par une phrase ainsi rédigée : « Il peut également assurer pour le compte des établissements parties et partenaires et sur délégation expresse de ceux-ci, la gestion des ressources humaines médicales, odontologiques, pharmaceutiques et maïeutiques, en cohérence avec la stratégie médicale de groupement. »
I.- Alinéas 11 à 15
Supprimer ces alinéas.
ARTICLE 10 TER (NOUVEAU)
Amendement n° COM-362
Supprimer cet article.
ARTICLE 12
Amendement n° COM-354
Alinéa 16
Après la seconde occurrence du mot :
soins
insérer les mots :
, sur la disponibilité à proximité des professionnels de santé
ARTICLE 12
Amendement n° COM-355
Après l'alinéa 16
Insérer un alinéa ainsi rédigé :
« 7° Un outil permettant à l'assuré situé dans une zone définie en application du 1° de l'article 1434-4 de saisir le conciliateur de l'organisme gestionnaire, dans les conditions fixées au premier alinéa de l'article L. 162-5-3 du code de la sécurité sociale. »
ARTICLE 13
Amendement n° COM-356
Alinéa 12
Après le mot :
État
insérer les mots :
en tenant compte des inégalités territoriales d'accès aux réseaux de communications électroniques de très haut débit
ARTICLE 13 BIS (NOUVEAU)
Amendement n° COM-357
Rédiger ainsi cet article :
Au dernier alinéa de l'article L. 6316-1 du code de la santé publique, les mots : « dues à l'insularité et l'enclavement géographique » sont remplacés par les mots : « , notamment dans les zones définies en application du 1° de l'article L. 1434-4 du code de la santé publique, ainsi que des inégalités territoriales d'accès aux réseaux de communications électroniques de très haut débit ».
ARTICLE 19 BIS A (NOUVEAU)
Amendement n° COM-363
Alinéa 2
Remplacer deux fois le mot :
d'un
par les mots :
de deux
LISTE DES PERSONNES ENTENDUES
Mardi 23 avril 2019
- M. Emmanuel VIGNERON , géographe de la santé.
- Association nationale des centres hospitaliers locaux et des hôpitaux de proximité : M. Dominique COLAS , Président.
Mardi 30 avril 2019
- M. Guy VALLANCIEN , chirurgien et universitaire.
- Assemblée nationale : M. Alexandre FRESCHI , Président de la commission d'enquête sur l'égal accès aux soins, M. Philippe VIGIER , Rapporteur de la commission d'enquête sur l'égal accès aux soins.
Jeudi 2 mai 2019
- Direction générale de l'offre de soins : M. Mathias ALBERTONE , Sous-directeur des ressources humaines du système de santé, Mme Eve ROBERT , Cheffe de projet Plan d'accès territorial aux soins, Mme Sylvie ESCALON , Adjointe au sous-directeur de la régulation de l'offre de soins, Mme Edith RIOU , Adjointe au chef de bureau Évaluation, modèles et méthodes, M. Michel VARROUD VIAL , Conseiller médical primaires et professionnels libéraux.
- Association nationale des étudiants en médecine de France : M. Pierre-Adrien GIRARD , Vice-président chargé de l'enseignement supérieur et de la PACES, M. Raphaël STURM , Premier Vice-président.
- Inter syndicale nationale autonomie représentative des internes de médecine générale : Mme Lucie GARCIN , Présidente.
- Inter syndicale nationale des internes : M. Antoine REYDELLET , Président, M. Sylvain GAUTIER , Secrétaire général.
- Regroupement autonome des généralistes jeunes installés et remplaçants : M. Yannick SCHMIDTT , Président, Mme Laure DOMINJON , Secrétaire générale adjointe.
- Association nationale des étudiants en pharmacie de France : M. Robin TOCQUEVILLE-PERRIER , Président, M. Antoine SOULA , Vice-président.
- Association nationale des étudiants sages-femmes : Mme Julie KERBART , Présidente.
- Fédération nationale des étudiants en kinésithérapie : M. Antoine DUGAST , Mme Marine BERCY .
- Union nationale des étudiants en chirurgie dentaire (UNECD) : M. Ewen DRAST .
- Assemblée des communautés de France : M. Daniel BENQUET , Président de la communauté Val-de-Garonne et membre du CA de l'AdCF, Mme Montaine BLONSARD , Chargée des relations avec le Parlement.
- Association des maires de France : Mme Isabelle MAINCION , Vice-présidente de l'AMF, maire de la Ville-aux-Clercs, Mme Sarah REILLY , Conseillère, Mme Charlotte DE FONTAINES , Chargée des relations avec le Parlement.
- Association des maires ruraux de France : M. Gilles NOEL , maire de la commune de Varzy, M. Frédéric CAGNATO , stagiaire.
- Villes de France : Mme Charlotte COLIGNON-DUROYON , Conseillère municipale de Beauvais chargée des relations avec le centre hospitalier de Beauvais, M. Bastien REGNIER , Conseiller.
- Haut conseil français de télésanté : Mme Ghislaine ALAJOUANINE , Présidente, Mme Isabelle CAMBRELENG , assistante.
- Hellocare : Mme Mathilde LE ROUZIC , Directrice opérationnelle - Cofondatrice.
- Livi : M. Maxime CORDIER , Directeur des partenariats, M. Cédric MERLAUD .
- MEDADOM : M. Charles MIMOUNI , cofondateur.
Lundi 6 mai 2019
- Conférence des présidents d'université : M. Manuel TUNON DE LARA , Président de la commission santé, M. Kevin NEUVILLE , conseiller en charge des relations avec le Parlement.
- Direction générale de l'enseignement supérieur et de l'insertion professionnelle : M. Jean-Christophe PAUL , chef du département des formations de santé, M. Antoine TESNIERE , conseiller scientifique.
- Conférence des doyens des facultés de chirurgie dentaire : Mme Corinne TADDEI-GROSS , Doyenne de la faculté de chirurgie dentaire de Strasbourg, Présidente de la Conférence des Doyens des facultés d'odontologie, M. Louis MAMAN , Doyen de la faculté de chirurgie dentaire Paris Descartes, vice-président de la conférence des doyens des facultés d'odontologie.
- Conférence des doyens de médecine : M. Djillali ANNANE , Vice-Président.
- Conférence des Doyens des facultés de pharmacie : M. Bernard MULLER , Président, Doyen, M. Jean-Pierre GIES , Doyen de la faculté de pharmacie de Strasbourg.
- Conférence nationale des directeurs et enseignants en Maïeutique : Mme Véronique LECOINTE , Présidente.
- Université d'Angers : M. Christian ROBLÉDO , Président.
Mardi 7 mai 2019
- Direction déléguée à la gestion et l'organisation de soins : Mme Annelore COURY , Directrice, Mme Delphine CHAMPETIER , Directrice de l'offre de soins.
- Mme Eveline COMBIER , Pédiatre et spécialiste en santé publique.
- Syndicat national autonome des orthoptistes : M. Laurent MILSTAYN , Président.
Jeudi 9 mai 2019
- Fédération des communautés professionnelles territoriales de santé : M. Claude LEICHER , Président.
- Agences régionales de santé : M. Jean-Yves GRALL , Président du collège des directeurs généraux d'ARS.
- Conseil national de l'ordre des infirmiers : M. Patrick CHAMBOREDON , Président, M. Yann DE KERGUENEC , Directeur de l'Ordre.
- Conseil national de l'ordre des masseurs-kinésithérapeutes : M. Frédéric SROUR , conseiller national, M. Pierre DEGONDE , conseil.
- Conseil national de l'Ordre des pharmaciens : Mme Carine WOLF-THAL , Présidente, Mme Caroline LHOPITEAU , Directeur général.
- Conseil national de l'ordre des sages-femmes : Mme Anne-Marie CURAT , Présidente, Mme Isabelle DERRENDINGER , Secrétaire générale, M. Jean-Marc DELAHAYE , Chargé des relations institutionnelles.
- Conseil national de l'ordre des médecins : M. François ARNAULT , Délégué général aux relations internes.
- Ordre national des pédicures-podologues : M. Eric PROU , Président, M. Guillaume BROUARD , Secrétaire général.
- Haut Conseil de l'évaluation de la recherche et de l'enseignement supérieur : M. Michel COSNARD , Président.
- M. Jean-Paul SAINT-ANDRE , Ancien président de l'université d'Angers.
Vendredi 10 mai 2019
- Fédération des associations générales étudiantes : M. Enrique BARROSO RODRIGUES , Vice-président en charge de l'innovation sociale.
LISTE DES DÉPLACEMENTS
I. DÉPARTEMENT DU DOUBS, LUNDI 13 MAI 2019
Belleherbe
Visite de la maison de santé de Belleherbe et échanges avec les professionnels de santé.
Sancey-le-Grand
Réunion Agence Régionale de Santé / Communauté de communes du Pays de Sancey-Belleherbe.
Pontarlier
Visite du cabinet « éphémère » de Pontarlier
II. PERSONNES RENCONTRÉES
- Communauté de Communes du Pays de Sancey-Belleherbe (CCPSB) : M. Christian BRAND , président, Mme Marie-Françoise BARRAND , directrice générale des services, M. Charles SCHELLE , vice-président en charge des services à la population, Mme Bénédicte GAUTHIER , agent ;
- Mairie de Sancey : MM. Frédéric CARTIER , maire, et Yves BRAND , adjoint au maire, conseillers communautaires ;
- PETR Doubs Central : M . Thomas VIGREUX , vice-président, Mme Béatrice MOYSE , vice-présidente et élue de Baumes les Dames, M. Thibault PASSAVANT , chargé de mission « service à la population » ;
- Pays de Clerval : M. Georges GARNIER, maire ;
- Agence régionale de santé : M. Jérome NARCY et Mme Julien D'INTRONE .
ANNEXE
RÉPARTITION DES PROFESSIONNELS DE SANTÉ SUR LE
TERRITOIRE
I. NOMBRE DE MÉDECINS POUR 100 000 HABITANTS SELON LA ZONE D'INSCRIPTION, EN 2018 (SOURCE : DREES, RPPS)
|
Ensemble des spécialités d'exercice |
Spécialistes |
Médecine générale |
|||||||
|
Rapport de densité avec la France métropolitaine |
Rapport de densité avec la région |
Rapport de densité avec la France métropolitaine |
Rapport de densité avec la région |
Rapport de densité avec la France métropolitaine |
Rapport de densité avec la région |
||||
|
FRANCE ENTIERE |
337,9 |
184,8 |
153 |
||||||
|
FRANCE Métropolitaine |
340,1 |
186,6 |
153,5 |
||||||
|
DROM |
270,4 |
130,8 |
139,6 |
||||||
|
971 - Guadeloupe |
289,1 |
142,5 |
146,6 |
||||||
|
972 - Martinique |
291,1 |
150,2 |
140,9 |
||||||
|
973 - Guyane |
217,8 |
87,2 |
130,6 |
||||||
|
974 - La Réunion |
324,8 |
159,6 |
165,2 |
||||||
|
976 - Mayotte |
79,9 |
31,7 |
48,2 |
||||||
|
Auvergne-Rhône-Alpes |
339,5 |
1,00 |
182,5 |
0,99 |
157 |
1,03 |
|||
|
01 - Ain |
185,7 |
0,55 |
2,32 |
80,3 |
0,43 |
2,53 |
105,4 |
0,69 |
2,19 |
|
03 - Allier |
285,1 |
0,84 |
3,57 |
140 |
0,76 |
4,42 |
145 |
0,95 |
3,01 |
|
07 - Ardèche |
242,1 |
0,72 |
3,03 |
114 |
0,62 |
3,60 |
128,1 |
0,84 |
2,66 |
|
15 - Cantal |
289,6 |
0,86 |
3,62 |
121,3 |
0,66 |
3,83 |
168,2 |
1,10 |
3,49 |
|
26 - Drôme |
297,7 |
0,88 |
3,73 |
148,9 |
0,81 |
4,70 |
148,9 |
0,97 |
3,09 |
|
38 - Isère |
344,3 |
1,02 |
4,31 |
182,9 |
0,99 |
5,77 |
161,4 |
1,05 |
3,35 |
|
42 - Loire |
338,7 |
1,00 |
4,24 |
178 |
0,96 |
5,62 |
160,7 |
1,05 |
3,33 |
|
43 - Haute-Loire |
226,4 |
0,67 |
2,83 |
84,9 |
0,46 |
2,68 |
141,6 |
0,93 |
2,94 |
|
63 - Puy-de-Dôme |
363,3 |
1,08 |
4,55 |
205,4 |
1,11 |
6,48 |
157,9 |
1,03 |
3,28 |
|
69 - Rhône |
447,6 |
1,32 |
5,60 |
272,3 |
1,47 |
8,59 |
175,3 |
1,15 |
3,64 |
|
73 - Savoie |
366,9 |
1,09 |
4,59 |
175,5 |
0,95 |
5,54 |
191,4 |
1,25 |
3,97 |
|
74 - Haute-Savoie |
302,9 |
0,90 |
3,79 |
152,1 |
0,82 |
4,80 |
150,8 |
0,99 |
3,13 |
|
Bourgogne-Franche-Comté |
297,2 |
0,88 |
153,1 |
0,83 |
144,1 |
0,94 |
|||
|
21 - Côte-d'Or |
388,8 |
1,15 |
1,28 |
226 |
1,22 |
1,49 |
162,8 |
1,06 |
1,08 |
|
25 - Doubs |
359,1 |
1,06 |
1,19 |
193 |
1,04 |
1,27 |
166,1 |
1,09 |
1,10 |
|
39 - Jura |
242,4 |
0,72 |
0,80 |
97,4 |
0,53 |
0,64 |
145,1 |
0,95 |
0,96 |
|
58 - Nièvre |
233,1 |
0,69 |
0,77 |
111 |
0,60 |
0,73 |
122,1 |
0,80 |
0,81 |
|
70 - Haute-Saône |
236,4 |
0,70 |
0,78 |
91,7 |
0,50 |
0,60 |
144,7 |
0,95 |
0,96 |
|
71 - Saône-et-Loire |
262,4 |
0,78 |
0,87 |
133,4 |
0,72 |
0,88 |
129 |
0,84 |
0,86 |
|
89 - Yonne |
221,6 |
0,66 |
0,73 |
105,5 |
0,57 |
0,69 |
116,1 |
0,76 |
0,77 |
|
90 - Territoire de Belfort |
327,3 |
0,97 |
1,08 |
181,3 |
0,98 |
1,19 |
146 |
0,95 |
0,97 |
|
Bretagne |
320,6 |
0,95 |
161,4 |
0,87 |
159,2 |
1,04 |
|||
|
22 - Côtes-d'Armor |
265,7 |
0,79 |
0,81 |
123,1 |
0,67 |
0,68 |
142,6 |
0,93 |
0,98 |
|
29 - Finistère |
342,3 |
1,01 |
1,05 |
171,1 |
0,93 |
0,94 |
171,1 |
1,12 |
1,17 |
|
35 - Ille-et-Vilaine |
344,2 |
1,02 |
1,05 |
186,5 |
1,01 |
1,03 |
157,7 |
1,03 |
1,08 |
|
56 - Morbihan |
304,6 |
0,90 |
0,93 |
144,6 |
0,78 |
0,80 |
160 |
1,05 |
1,10 |
|
Centre-Val de Loire |
265 |
0,78 |
140,9 |
0,76 |
124,2 |
0,81 |
|||
|
18 - Cher |
211,6 |
0,63 |
0,80 |
102,6 |
0,56 |
0,73 |
109,1 |
0,71 |
0,88 |
|
28 - Eure-et-Loir |
214,2 |
0,63 |
0,81 |
108,5 |
0,59 |
0,77 |
105,7 |
0,69 |
0,85 |
|
36 - Indre |
216,8 |
0,64 |
0,82 |
93,4 |
0,51 |
0,66 |
123,3 |
0,81 |
0,99 |
|
37 - Indre-et-Loire |
382,2 |
1,13 |
1,44 |
220,4 |
1,19 |
1,56 |
161,8 |
1,06 |
1,30 |
|
41 - Loir-et-Cher |
241,7 |
0,72 |
0,91 |
120,1 |
0,65 |
0,85 |
121,6 |
0,79 |
0,98 |
|
45 - Loiret |
243,6 |
0,72 |
0,92 |
133,1 |
0,72 |
0,94 |
110,5 |
0,72 |
0,89 |
|
Corse |
306 |
0,91 |
150,5 |
0,81 |
155,6 |
1,02 |
|||
|
2A - Corse-du-Sud |
322,6 |
0,95 |
1,32 |
163,2 |
0,88 |
1,23 |
159,4 |
1,04 |
1,44 |
|
2B - Haute-Corse |
291,3 |
0,86 |
1,20 |
139,1 |
0,75 |
1,05 |
152,2 |
0,99 |
1,38 |
|
Grand Est |
320,6 |
0,95 |
170,2 |
0,92 |
150,5 |
0,98 |
|||
|
08 - Ardennes |
238,6 |
0,71 |
0,82 |
103,8 |
0,56 |
0,75 |
134,8 |
0,88 |
0,89 |
|
10 - Aube |
234,1 |
0,69 |
0,80 |
114,2 |
0,62 |
0,82 |
120 |
0,78 |
0,79 |
|
51 - Marne |
342,3 |
1,01 |
1,18 |
190,3 |
1,03 |
1,37 |
151,9 |
0,99 |
1,00 |
|
52 - Haute-Marne |
259,3 |
0,77 |
0,89 |
107 |
0,58 |
0,77 |
152,3 |
1,00 |
1,00 |
|
54 - Meurthe-et-Moselle |
403,3 |
1,19 |
1,38 |
227,2 |
1,23 |
1,63 |
176,1 |
1,15 |
1,16 |
|
55 - Meuse |
213,3 |
0,63 |
0,73 |
78 |
0,42 |
0,56 |
135,3 |
0,88 |
0,89 |
|
57 - Moselle |
273,5 |
0,81 |
0,94 |
141 |
0,76 |
1,01 |
132,5 |
0,87 |
0,87 |
|
67 - Bas-Rhin |
404,9 |
1,20 |
1,39 |
230,8 |
1,25 |
1,66 |
174,1 |
1,14 |
1,14 |
|
68 - Haut-Rhin |
302,6 |
0,90 |
1,04 |
163,3 |
0,88 |
1,17 |
139,4 |
0,91 |
0,92 |
|
88 - Vosges |
254,5 |
0,75 |
0,87 |
111,3 |
0,60 |
0,80 |
143,2 |
0,94 |
0,94 |
|
Hauts-de-France |
302,2 |
0,89 |
154,9 |
0,84 |
147,3 |
0,96 |
|||
|
02 - Aisne |
230,3 |
0,68 |
0,90 |
119,8 |
0,65 |
1,08 |
110,5 |
0,72 |
0,77 |
|
59 - Nord |
358,5 |
1,06 |
1,41 |
192,5 |
1,04 |
1,73 |
166 |
1,08 |
1,16 |
|
60 - Oise |
217,2 |
0,64 |
0,85 |
103,8 |
0,56 |
0,93 |
113,4 |
0,74 |
0,79 |
|
62 - Nord-Pas-de-Calais |
255,5 |
0,76 |
1,00 |
119 |
0,64 |
1,07 |
136,5 |
0,89 |
0,95 |
|
80 - Somme |
356,1 |
1,05 |
1,40 |
182,7 |
0,99 |
1,64 |
173,4 |
1,13 |
1,21 |
|
Ile-de-France |
395,6 |
1,17 |
250,5 |
1,36 |
145,1 |
0,95 |
|||
|
75 - Paris |
858,3 |
2,54 |
2,41 |
609,9 |
3,30 |
3,34 |
248,3 |
1,62 |
1,43 |
|
77 - Seine-et-Marne |
214 |
0,63 |
0,60 |
113,6 |
0,61 |
0,62 |
100,4 |
0,66 |
0,58 |
|
78 - Yvelines |
286,8 |
0,85 |
0,81 |
165 |
0,89 |
0,90 |
121,8 |
0,80 |
0,70 |
|
91 - Essonne |
250,2 |
0,74 |
0,70 |
136 |
0,74 |
0,74 |
114,2 |
0,75 |
0,66 |
|
92 - Hauts-de-Seine |
399,2 |
1,18 |
1,12 |
242,5 |
1,31 |
1,33 |
156,7 |
1,02 |
0,90 |
|
93 - Seine-Saint-Denis |
257,6 |
0,76 |
0,72 |
142,3 |
0,77 |
0,78 |
115,3 |
0,75 |
0,66 |
|
94 - Val-de-Marne |
385,2 |
1,14 |
1,08 |
252,5 |
1,37 |
1,38 |
132,7 |
0,87 |
0,77 |
|
95 - Val-d'Oise |
254,1 |
0,75 |
0,71 |
143 |
0,77 |
0,78 |
111 |
0,73 |
0,64 |
|
Normandie |
288,5 |
0,85 |
147,8 |
0,80 |
140,7 |
0,92 |
|||
|
14 - Calvados |
366,5 |
1,08 |
1,44 |
198,4 |
1,07 |
1,39 |
168,1 |
1,10 |
1,51 |
|
27 - Eure |
166,7 |
0,49 |
0,66 |
70,8 |
0,38 |
0,50 |
95,9 |
0,63 |
0,86 |
|
50 - Manche |
255,5 |
0,76 |
1,01 |
117,7 |
0,64 |
0,82 |
137,8 |
0,90 |
1,24 |
|
61 - Orne |
241,9 |
0,72 |
0,95 |
106,7 |
0,58 |
0,75 |
135,2 |
0,88 |
1,22 |
|
76 - Seine-Maritime |
327,7 |
0,97 |
1,29 |
178,2 |
0,96 |
1,25 |
149,5 |
0,98 |
1,35 |
|
Nouvelle-Aquitaine |
337,1 |
1,00 |
171,5 |
0,93 |
165,6 |
1,08 |
|||
|
16 - Charente |
257,8 |
0,76 |
0,79 |
119,7 |
0,65 |
0,67 |
138,1 |
0,90 |
0,92 |
|
17 - Charente-Maritime |
311,4 |
0,92 |
0,95 |
141,8 |
0,77 |
0,80 |
169,5 |
1,11 |
1,13 |
|
19 - Corrèze |
279,5 |
0,83 |
0,85 |
130,2 |
0,70 |
0,73 |
149,3 |
0,98 |
1,00 |
|
23 - Creuse |
233,9 |
0,69 |
0,71 |
96,4 |
0,52 |
0,54 |
137,5 |
0,90 |
0,92 |
|
24 - Dordogne |
237,9 |
0,70 |
0,73 |
102,5 |
0,55 |
0,58 |
135,4 |
0,88 |
0,91 |
|
33 - Gironde |
421,8 |
1,25 |
1,29 |
239,7 |
1,30 |
1,35 |
182,1 |
1,19 |
1,22 |
|
40 - Landes |
276,4 |
0,82 |
0,84 |
116,1 |
0,63 |
0,65 |
160,3 |
1,05 |
1,07 |
|
47 - Lot-et-Garonne |
252,4 |
0,75 |
0,77 |
122 |
0,66 |
0,68 |
130,4 |
0,85 |
0,87 |
|
64 - Pyrénées-Atlantiques |
385,7 |
1,14 |
1,18 |
197,1 |
1,07 |
1,11 |
188,5 |
1,23 |
1,26 |
|
79 - Deux-Sèvres |
236,2 |
0,70 |
0,72 |
97,7 |
0,53 |
0,55 |
138,5 |
0,91 |
0,93 |
|
86 - Vienne |
353,4 |
1,05 |
1,08 |
190,1 |
1,03 |
1,07 |
163,3 |
1,07 |
1,09 |
|
87 - Haute-Vienne |
412,5 |
1,22 |
1,26 |
218,8 |
1,18 |
1,23 |
193,7 |
1,27 |
1,30 |
|
Occitanie |
356,1 |
1,05 |
187,8 |
1,02 |
168,3 |
1,10 |
|||
|
09 - Ariège |
284 |
0,84 |
0,91 |
110,2 |
0,60 |
0,78 |
173,8 |
1,14 |
1,03 |
|
11 - Aude |
296,8 |
0,88 |
0,95 |
141,6 |
0,77 |
1,00 |
155,2 |
1,01 |
0,92 |
|
12 - Aveyron |
266,7 |
0,79 |
0,86 |
118,4 |
0,64 |
0,83 |
148,3 |
0,97 |
0,87 |
|
30 - Gard |
310,6 |
0,92 |
1,00 |
160,9 |
0,87 |
1,13 |
149,7 |
0,98 |
0,88 |
|
31 - Haute-Garonne |
424,5 |
1,26 |
1,36 |
245,9 |
1,33 |
1,73 |
178,6 |
1,17 |
1,05 |
|
32 - Gers |
244,6 |
0,72 |
0,79 |
94,6 |
0,51 |
0,67 |
150 |
0,98 |
0,88 |
|
34 - Hérault |
440,1 |
1,30 |
1,41 |
253,7 |
1,37 |
1,79 |
186,4 |
1,22 |
1,10 |
|
46 - Lot |
272,6 |
0,81 |
0,88 |
113,9 |
0,62 |
0,80 |
158,7 |
1,04 |
0,94 |
|
48 - Lozère |
237,4 |
0,70 |
0,76 |
96,3 |
0,52 |
0,68 |
141,1 |
0,92 |
0,83 |
|
65 - Hautes-Pyrénées |
352 |
1,04 |
1,13 |
153,2 |
0,83 |
1,08 |
198,8 |
1,30 |
1,17 |
|
66 - Pyrénées-Orientales |
342,4 |
1,01 |
1,10 |
165,5 |
0,90 |
1,17 |
177 |
1,16 |
1,04 |
|
81 - Tarn |
299,3 |
0,89 |
0,96 |
148,4 |
0,80 |
1,05 |
150,9 |
0,99 |
0,89 |
|
82 - Tarn-et-Garonne |
263,9 |
0,78 |
0,85 |
128,7 |
0,70 |
0,91 |
135,2 |
0,88 |
0,80 |
|
Pays de la Loire |
289,4 |
0,86 |
144,9 |
0,78 |
144,6 |
0,95 |
|||
|
44 - Loire-Atlantique |
344,5 |
1,02 |
1,19 |
178,4 |
0,97 |
1,23 |
166,1 |
1,09 |
1,15 |
|
49 - Maine-et-Loire |
324,8 |
0,96 |
1,12 |
169,8 |
0,92 |
1,17 |
155 |
1,01 |
1,07 |
|
53 - Mayenne |
199,7 |
0,59 |
0,69 |
85,3 |
0,46 |
0,59 |
114,3 |
0,75 |
0,79 |
|
72 - Sarthe |
235,1 |
0,70 |
0,81 |
117,3 |
0,63 |
0,81 |
117,8 |
0,77 |
0,81 |
|
85 - Vendée |
219,4 |
0,65 |
0,76 |
95,6 |
0,52 |
0,66 |
123,8 |
0,81 |
0,86 |
|
Provence-Alpes-Côte d'Azur |
408,2 |
1,21 |
229,3 |
1,24 |
178,9 |
1,17 |
|||
|
04 - Alpes-de-Haute-Provence |
304,1 |
0,90 |
1,39 |
119,3 |
0,65 |
1,25 |
184,8 |
1,21 |
1,49 |
|
05 - Hautes-Alpes |
440,6 |
1,30 |
2,01 |
194,5 |
1,05 |
2,03 |
246,1 |
1,61 |
1,99 |
|
06 - Alpes-Maritimes |
461,3 |
1,37 |
2,10 |
275,2 |
1,49 |
2,88 |
186,1 |
1,22 |
1,50 |
|
13 - Bouches-du-Rhône |
444 |
1,31 |
2,02 |
261,3 |
1,41 |
2,73 |
182,7 |
1,19 |
1,48 |
|
83 - Var |
337,3 |
1,00 |
1,54 |
171,3 |
0,93 |
1,79 |
166 |
1,08 |
1,34 |
|
84 - Vaucluse |
332,6 |
0,98 |
1,52 |
175,2 |
0,95 |
1,83 |
157,4 |
1,03 |
1,27 |
Source : RPPS
II. NOMBRE D'INFIRMIERS POUR 100 000 HABITANTS SELON LA ZONE D'INSCRIPTION, EN 2018 (SOURCE : DREES, RPPS)
|
Rapport de densité avec la France métropolitaine |
Rapport de densité avec la région |
||
|
France entière |
1047 |
||
|
France métropolitaine |
1052,8 |
||
|
DROM |
870,3 |
||
|
971 - Guadeloupe |
1069,5 |
||
|
972 - Martinique |
1156,1 |
||
|
973 - Guyane |
670,1 |
||
|
974 - La Réunion |
879,4 |
||
|
976 - Mayotte |
314,7 |
||
|
Auvergne-Rhône-Alpes |
1117,8 |
1,06 |
|
|
01 - Ain |
753,6 |
0,72 |
0,67 |
|
03 - Allier |
1354,1 |
1,29 |
1,21 |
|
07 - Ardèche |
1136,9 |
1,08 |
1,02 |
|
15 - Cantal |
1307,9 |
1,24 |
1,17 |
|
26 - Drôme |
1223,2 |
1,16 |
1,09 |
|
38 - Isère |
923,5 |
0,88 |
0,83 |
|
42 - Loire |
1160,3 |
1,10 |
1,04 |
|
43 - Haute-Loire |
1135,7 |
1,08 |
1,02 |
|
63 - Puy-de-Dôme |
1186,5 |
1,13 |
1,06 |
|
69 - Rhône |
1260,4 |
1,20 |
1,13 |
|
73 - Savoie |
1185,4 |
1,13 |
1,06 |
|
74 - Haute-Savoie |
1040,6 |
0,99 |
0,93 |
|
Bourgogne-Franche-Comté |
1065 |
1,01 |
|
|
21 - Côte-d'Or |
1161,5 |
1,10 |
1,09 |
|
25 - Doubs |
1184,6 |
1,13 |
1,11 |
|
39 - Jura |
1065,2 |
1,01 |
1,00 |
|
58 - Nièvre |
1060,8 |
1,01 |
1,00 |
|
70 - Haute-Saône |
880,3 |
0,84 |
0,83 |
|
71 - Saône-et-Loire |
1037,3 |
0,99 |
0,97 |
|
89 - Yonne |
916,9 |
0,87 |
0,86 |
|
90 - Territoire de Belfort |
1020,8 |
0,97 |
0,96 |
|
Bretagne |
1105,6 |
1,05 |
|
|
22 - Côtes-d'Armor |
1087,1 |
1,03 |
0,98 |
|
29 - Finistère |
1342 |
1,27 |
1,21 |
|
35 - Ille-et-Vilaine |
901,9 |
0,86 |
0,82 |
|
56 - Morbihan |
1122,5 |
1,07 |
1,02 |
|
Centre-Val de Loire |
881,9 |
0,84 |
|
|
18 - Cher |
895,9 |
0,85 |
1,00 |
|
28 - Eure-et-Loir |
774,2 |
0,74 |
0,86 |
|
36 - Indre |
851,6 |
0,81 |
0,95 |
|
37 - Indre-et-Loire |
1022 |
0,97 |
1,14 |
|
41 - Loir-et-Cher |
856,1 |
0,81 |
0,96 |
|
45 - Loiret |
841,2 |
0,80 |
0,94 |
|
Corse |
1173,3 |
1,11 |
|
|
2A - Corse-du-Sud |
1252,2 |
1,19 |
1,07 |
|
2B - Haute-Corse |
1103 |
1,05 |
0,94 |
|
Grand Est |
1095,2 |
1,04 |
|
|
08 - Ardennes |
1089,2 |
1,03 |
0,99 |
|
10 - Aube |
860,4 |
0,82 |
0,79 |
|
51 - Marne |
1149,2 |
1,09 |
1,05 |
|
52 - Haute-Marne |
1075,8 |
1,02 |
0,98 |
|
54 - Meurthe-et-Moselle |
1217,8 |
1,16 |
1,11 |
|
55 - Meuse |
1065,4 |
1,01 |
0,97 |
|
57 - Moselle |
1060,8 |
1,01 |
0,97 |
|
67 - Bas-Rhin |
1146,6 |
1,09 |
1,05 |
|
68 - Haut-Rhin |
1082,7 |
1,03 |
0,99 |
|
88 - Vosges |
960,5 |
0,91 |
0,88 |
|
Hauts de France |
1025,7 |
0,97 |
|
|
02 - Aisne |
1061,8 |
1,01 |
1,04 |
|
59 - Nord |
1223,6 |
1,16 |
1,19 |
|
60 - Oise |
670 |
0,64 |
0,65 |
|
62 - Nord-Pas-de-Calais |
853,5 |
0,81 |
0,83 |
|
80 - Somme |
1046,9 |
0,99 |
1,02 |
|
Ile-de-France |
936,1 |
0,89 |
|
|
75 - Paris |
1770,5 |
1,68 |
1,89 |
|
77 - Seine-et-Marne |
655,5 |
0,62 |
0,70 |
|
78 - Yvelines |
703,9 |
0,67 |
0,75 |
|
91 - Essonne |
758,3 |
0,72 |
0,81 |
|
92 - Hauts-de-Seine |
867,7 |
0,82 |
0,93 |
|
93 - Seine-Saint-Denis |
659 |
0,63 |
0,70 |
|
94 - Val-de-Marne |
920,8 |
0,87 |
0,98 |
|
95 - Val-d'Oise |
711,6 |
0,68 |
0,76 |
|
Normandie |
1015,5 |
0,96 |
|
|
14 - Calvados |
1177,4 |
1,12 |
1,16 |
|
27 - Eure |
540,2 |
0,51 |
0,53 |
|
50 - Manche |
1170,4 |
1,11 |
1,15 |
|
61 - Orne |
1151,9 |
1,09 |
1,13 |
|
76 - Seine-Maritime |
1063,6 |
1,01 |
1,05 |
|
Nouvelle Aquitaine |
1101,5 |
1,05 |
|
|
16 - Charente |
877,1 |
0,83 |
0,80 |
|
17 - Charente-Maritime |
865,5 |
0,82 |
0,79 |
|
19 - Corrèze |
1407,4 |
1,34 |
1,28 |
|
23 - Creuse |
1350,6 |
1,28 |
1,23 |
|
24 - Dordogne |
984,8 |
0,94 |
0,89 |
|
33 - Gironde |
1160,2 |
1,10 |
1,05 |
|
40 - Landes |
924,7 |
0,88 |
0,84 |
|
47 - Lot-et-Garonne |
1048,5 |
1,00 |
0,95 |
|
64 - Pyrénées-Atlantiques |
1213 |
1,15 |
1,10 |
|
79 - Deux-Sèvres |
905,2 |
0,86 |
0,82 |
|
86 - Vienne |
1151,2 |
1,09 |
1,05 |
|
87 - Haute-Vienne |
1500,7 |
1,43 |
1,36 |
|
Occitanie |
1176,9 |
1,12 |
|
|
09 - Ariège |
1139,8 |
1,08 |
0,81 |
|
11 - Aude |
972,6 |
0,92 |
0,69 |
|
12 - Aveyron |
1465,2 |
1,39 |
1,04 |
|
30 - Gard |
1042,5 |
0,99 |
0,74 |
|
31 - Haute-Garonne |
1197,3 |
1,14 |
0,85 |
|
32 - Gers |
909,4 |
0,86 |
0,65 |
|
34 - Hérault |
1204 |
1,14 |
0,86 |
|
46 - Lot |
1253,6 |
1,19 |
0,89 |
|
48 - Lozère |
1465,5 |
1,39 |
1,04 |
|
65 - Hautes-Pyrénées |
1480,2 |
1,41 |
1,05 |
|
66 - Pyrénées-Orientales |
1205,8 |
1,15 |
0,86 |
|
81 - Tarn |
1211,9 |
1,15 |
0,86 |
|
82 - Tarn-et-Garonne |
1026,9 |
0,98 |
0,73 |
|
Pays de la Loire |
872,8 |
0,83 |
|
|
44 - Loire-Atlantique |
864,8 |
0,82 |
1,00 |
|
49 - Maine-et-Loire |
1000,2 |
0,95 |
1,16 |
|
53 - Mayenne |
855,3 |
0,81 |
0,99 |
|
72 - Sarthe |
859 |
0,82 |
0,99 |
|
85 - Vendée |
755 |
0,72 |
0,87 |
|
Provence-Alpes-Côte d'Azur |
1213 |
1,15 |
|
|
04 - Alpes-de-Haute-Provence |
1103,4 |
1,05 |
0,91 |
|
05 - Hautes-Alpes |
1626,1 |
1,54 |
1,34 |
|
06 - Alpes-Maritimes |
1126,4 |
1,07 |
0,93 |
|
13 - Bouches-du-Rhône |
1313,4 |
1,25 |
1,08 |
|
83 - Var |
1103,9 |
1,05 |
0,91 |
|
84 - Vaucluse |
1151,1 |
1,09 |
0,95 |
Source : ADELI
III. NOMBRE DE SAGES-FEMMES POUR 100 000 HABITANTS SELON LA ZONE D'INSCRIPTION, EN 2018 (SOURCE : DREES, RPPS)
|
Rapport de densité avec la France métropolitaine |
Rapport de densité avec la région |
||
|
France entière |
156,6 |
||
|
France métropolitaine |
154,1 |
||
|
DROM |
223,1 |
||
|
971 - Guadeloupe |
202,6 |
||
|
972 - Martinique |
213,6 |
||
|
973 - Guyane |
272,2 |
||
|
974 - La Réunion |
218,9 |
||
|
976 - Mayotte |
223,3 |
||
|
Auvergne-Rhône-Alpes |
178,3 |
1,16 |
|
|
01 - Ain |
119,9 |
0,78 |
0,67 |
|
03 - Allier |
186,8 |
1,21 |
1,05 |
|
07 - Ardèche |
180,5 |
1,17 |
1,01 |
|
15 - Cantal |
160,9 |
1,04 |
0,90 |
|
26 - Drôme |
192,5 |
1,25 |
1,08 |
|
38 - Isère |
178,5 |
1,16 |
1,00 |
|
42 - Loire |
199,7 |
1,30 |
1,12 |
|
43 - Haute-Loire |
112,3 |
0,73 |
0,63 |
|
63 - Puy-de-Dôme |
181,2 |
1,18 |
1,02 |
|
69 - Rhône |
193,6 |
1,26 |
1,09 |
|
73 - Savoie |
202,1 |
1,31 |
1,13 |
|
74 - Haute-Savoie |
158,9 |
1,03 |
0,89 |
|
Bourgogne-Franche-Comté |
171,6 |
1,11 |
|
|
21 - Côte-d'Or |
168,9 |
1,10 |
0,98 |
|
25 - Doubs |
189,7 |
1,23 |
1,11 |
|
39 - Jura |
172,6 |
1,12 |
1,01 |
|
58 - Nièvre |
183,8 |
1,19 |
1,07 |
|
70 - Haute-Saône |
115,1 |
0,75 |
0,67 |
|
71 - Saône-et-Loire |
170,9 |
1,11 |
1,00 |
|
89 - Yonne |
150,7 |
0,98 |
0,88 |
|
90 - Territoire de Belfort |
227,8 |
1,48 |
1,33 |
|
Bretagne |
165,8 |
1,08 |
|
|
22 - Côtes-d'Armor |
155,5 |
1,01 |
0,94 |
|
29 - Finistère |
162,4 |
1,05 |
0,98 |
|
35 - Ille-et-Vilaine |
164,2 |
1,07 |
0,99 |
|
56 - Morbihan |
180,7 |
1,17 |
1,09 |
|
Centre-Val de Loire |
152,5 |
0,99 |
|
|
18 - Cher |
131,3 |
0,85 |
1,00 |
|
28 - Eure-et-Loir |
160,7 |
1,04 |
1,22 |
|
36 - Indre |
144,5 |
0,94 |
1,10 |
|
37 - Indre-et-Loire |
169 |
1,10 |
1,29 |
|
41 - Loir-et-Cher |
144,4 |
0,94 |
1,10 |
|
45 - Loiret |
146,7 |
0,95 |
1,12 |
|
Corse |
145,8 |
0,95 |
|
|
2A - Corse-du-Sud |
169,3 |
1,10 |
1,16 |
|
2B - Haute-Corse |
125,1 |
0,81 |
0,86 |
|
Grand Est |
176,7 |
1,15 |
|
|
08 - Ardennes |
142,1 |
0,92 |
0,80 |
|
10 - Aube |
163,8 |
1,06 |
0,93 |
|
51 - Marne |
159,9 |
1,04 |
0,90 |
|
52 - Haute-Marne |
189,5 |
1,23 |
1,07 |
|
54 - Meurthe-et-Moselle |
210,1 |
1,36 |
1,19 |
|
55 - Meuse |
153,7 |
1,00 |
0,87 |
|
57 - Moselle |
173,4 |
1,13 |
0,98 |
|
67 - Bas-Rhin |
187,3 |
1,22 |
1,06 |
|
68 - Haut-Rhin |
157,1 |
1,02 |
0,89 |
|
88 - Vosges |
191,9 |
1,25 |
1,09 |
|
Hauts de France |
135,9 |
0,88 |
|
|
02 - Aisne |
130,2 |
0,84 |
0,96 |
|
59 - Nord |
148,2 |
0,96 |
1,09 |
|
60 - Oise |
109,3 |
0,71 |
0,80 |
|
62 - Nord-Pas-de-Calais |
124,9 |
0,81 |
0,92 |
|
80 - Somme |
148,5 |
0,96 |
1,09 |
|
Ile-de-France |
127,2 |
0,83 |
|
|
75 - Paris |
156,7 |
1,02 |
1,23 |
|
77 - Seine-et-Marne |
99,6 |
0,65 |
0,78 |
|
78 - Yvelines |
136,5 |
0,89 |
1,07 |
|
91 - Essonne |
111,7 |
0,72 |
0,88 |
|
92 - Hauts-de-Seine |
145,2 |
0,94 |
1,14 |
|
93 - Seine-Saint-Denis |
119,5 |
0,78 |
0,94 |
|
94 - Val-de-Marne |
103,6 |
0,67 |
0,81 |
|
95 - Val-d'Oise |
119 |
0,77 |
0,94 |
|
Normandie |
158,3 |
1,03 |
|
|
14 - Calvados |
174,4 |
1,13 |
1,10 |
|
27 - Eure |
85,4 |
0,55 |
0,54 |
|
50 - Manche |
161,4 |
1,05 |
1,02 |
|
61 - Orne |
161,7 |
1,05 |
1,02 |
|
76 - Seine-Maritime |
182 |
1,18 |
1,15 |
|
Nouvelle Aquitaine |
152,6 |
0,99 |
|
|
16 - Charente |
136,6 |
0,89 |
0,90 |
|
17 - Charente-Maritime |
156,9 |
1,02 |
1,03 |
|
19 - Corrèze |
189,5 |
1,23 |
1,24 |
|
23 - Creuse |
118,2 |
0,77 |
0,77 |
|
24 - Dordogne |
125,3 |
0,81 |
0,82 |
|
33 - Gironde |
148,9 |
0,97 |
0,98 |
|
40 - Landes |
138,5 |
0,90 |
0,91 |
|
47 - Lot-et-Garonne |
151,5 |
0,98 |
0,99 |
|
64 - Pyrénées-Atlantiques |
161,8 |
1,05 |
1,06 |
|
79 - Deux-Sèvres |
136,6 |
0,89 |
0,90 |
|
86 - Vienne |
171,6 |
1,11 |
1,12 |
|
87 - Haute-Vienne |
182,4 |
1,18 |
1,20 |
|
Occitanie |
162,2 |
1,05 |
|
|
09 - Ariège |
201,2 |
1,31 |
1,06 |
|
11 - Aude |
181,8 |
1,18 |
0,96 |
|
12 - Aveyron |
217,4 |
1,41 |
1,15 |
|
30 - Gard |
181,8 |
1,18 |
0,96 |
|
31 - Haute-Garonne |
146,6 |
0,95 |
0,77 |
|
32 - Gers |
112,1 |
0,73 |
0,59 |
|
34 - Hérault |
170,4 |
1,11 |
0,90 |
|
46 - Lot |
137,4 |
0,89 |
0,73 |
|
48 - Lozère |
214,9 |
1,39 |
1,13 |
|
65 - Hautes-Pyrénées |
129,8 |
0,84 |
0,68 |
|
66 - Pyrénées-Orientales |
145,3 |
0,94 |
0,77 |
|
81 - Tarn |
170,9 |
1,11 |
0,90 |
|
82 - Tarn-et-Garonne |
141,3 |
0,92 |
0,75 |
|
Pays de la Loire |
152,8 |
0,99 |
|
|
44 - Loire-Atlantique |
151 |
0,98 |
1,00 |
|
49 - Maine-et-Loire |
169,2 |
1,10 |
1,12 |
|
53 - Mayenne |
136 |
0,88 |
0,90 |
|
72 - Sarthe |
130,2 |
0,84 |
0,86 |
|
85 - Vendée |
162,8 |
1,06 |
1,08 |
|
Provence-Alpes-Côte d'Azur |
163,5 |
1,06 |
|
|
04 - Alpes-de-Haute-Provence |
176,4 |
1,14 |
1,08 |
|
05 - Hautes-Alpes |
230,3 |
1,49 |
1,41 |
|
06 - Alpes-Maritimes |
156,1 |
1,01 |
0,95 |
|
13 - Bouches-du-Rhône |
158,2 |
1,03 |
0,97 |
|
83 - Var |
156,7 |
1,02 |
0,96 |
|
84 - Vaucluse |
191,6 |
1,24 |
1,17 |
Source : RPPS
IV. NOMBRE DE SAGES-FEMMES POUR 100 000 HABITANTS SELON LA ZONE D'INSCRIPTION, EN 2018 (SOURCE : DREES, RPPS)
|
Rapport de densité avec la France métropolitaine |
Rapport de densité avec la région |
||
|
France entière |
131,9 |
||
|
France métropolitaine |
131,7 |
||
|
DROM |
135,8 |
||
|
971 - Guadeloupe |
136,9 |
||
|
972 - Martinique |
140,8 |
||
|
973 - Guyane |
48,3 |
||
|
974 - La Réunion |
195,8 |
||
|
976 - Mayotte |
6,5 |
||
|
Auvergne-Rhône-Alpes |
148,8 |
1,13 |
|
|
01 - Ain |
90,7 |
0,69 |
0,61 |
|
03 - Allier |
119,4 |
0,91 |
0,80 |
|
07 - Ardèche |
108 |
0,82 |
0,73 |
|
15 - Cantal |
108,9 |
0,83 |
0,73 |
|
26 - Drôme |
135,7 |
1,03 |
0,91 |
|
38 - Isère |
169,2 |
1,28 |
1,14 |
|
42 - Loire |
125,8 |
0,96 |
0,85 |
|
43 - Haute-Loire |
101,4 |
0,77 |
0,68 |
|
63 - Puy-de-Dôme |
142,4 |
1,08 |
0,96 |
|
69 - Rhône |
169,9 |
1,29 |
1,14 |
|
73 - Savoie |
197,2 |
1,50 |
1,33 |
|
74 - Haute-Savoie |
173,4 |
1,32 |
1,17 |
|
Bourgogne-Franche-Comté |
105,1 |
0,80 |
|
|
21 - Côte-d'Or |
148,6 |
1,13 |
1,41 |
|
25 - Doubs |
115,4 |
0,88 |
1,10 |
|
39 - Jura |
96 |
0,73 |
0,91 |
|
58 - Nièvre |
89,8 |
0,68 |
0,85 |
|
70 - Haute-Saône |
85,4 |
0,65 |
0,81 |
|
71 - Saône-et-Loire |
97,2 |
0,74 |
0,92 |
|
89 - Yonne |
76,8 |
0,58 |
0,73 |
|
90 - Territoire de Belfort |
73,2 |
0,56 |
0,70 |
|
Bretagne |
141,5 |
1,07 |
|
|
22 - Côtes-d'Armor |
114,7 |
0,87 |
0,81 |
|
29 - Finistère |
148 |
1,12 |
1,05 |
|
35 - Ille-et-Vilaine |
144,6 |
1,10 |
1,02 |
|
56 - Morbihan |
150,8 |
1,15 |
1,07 |
|
Centre-Val de Loire |
89,2 |
0,68 |
|
|
18 - Cher |
73,4 |
0,56 |
1,00 |
|
28 - Eure-et-Loir |
62,5 |
0,47 |
0,85 |
|
36 - Indre |
69,7 |
0,53 |
0,95 |
|
37 - Indre-et-Loire |
116,5 |
0,88 |
1,59 |
|
41 - Loir-et-Cher |
82,2 |
0,62 |
1,12 |
|
45 - Loiret |
99 |
0,75 |
1,35 |
|
Corse |
175,3 |
1,33 |
|
|
2A - Corse-du-Sud |
180,8 |
1,37 |
1,03 |
|
2B - Haute-Corse |
170,4 |
1,29 |
0,97 |
|
Grand Est |
119,5 |
0,91 |
|
|
08 - Ardennes |
116,5 |
0,88 |
0,97 |
|
10 - Aube |
102,8 |
0,78 |
0,86 |
|
51 - Marne |
99,6 |
0,76 |
0,83 |
|
52 - Haute-Marne |
70,9 |
0,54 |
0,59 |
|
54 - Meurthe-et-Moselle |
128,5 |
0,98 |
1,08 |
|
55 - Meuse |
75 |
0,57 |
0,63 |
|
57 - Moselle |
101,9 |
0,77 |
0,85 |
|
67 - Bas-Rhin |
164,1 |
1,25 |
1,37 |
|
68 - Haut-Rhin |
123,2 |
0,94 |
1,03 |
|
88 - Vosges |
102,4 |
0,78 |
0,86 |
|
Hauts de France |
124,3 |
0,94 |
|
|
02 - Aisne |
70,8 |
0,54 |
0,57 |
|
59 - Nord |
154,3 |
1,17 |
1,24 |
|
60 - Oise |
76,6 |
0,58 |
0,62 |
|
62 - Nord-Pas-de-Calais |
128,1 |
0,97 |
1,03 |
|
80 - Somme |
96,1 |
0,73 |
0,77 |
|
Ile-de-France |
110,5 |
0,84 |
|
|
75 - Paris |
190,3 |
1,44 |
1,72 |
|
77 - Seine-et-Marne |
82,1 |
0,62 |
0,74 |
|
78 - Yvelines |
96,1 |
0,73 |
0,87 |
|
91 - Essonne |
86,9 |
0,66 |
0,79 |
|
92 - Hauts-de-Seine |
123,4 |
0,94 |
1,12 |
|
93 - Seine-Saint-Denis |
63,6 |
0,48 |
0,58 |
|
94 - Val-de-Marne |
109,5 |
0,83 |
0,99 |
|
95 - Val-d'Oise |
86,7 |
0,66 |
0,78 |
|
Normandie |
87,2 |
0,66 |
|
|
14 - Calvados |
97,7 |
0,74 |
1,12 |
|
27 - Eure |
71,7 |
0,54 |
0,82 |
|
50 - Manche |
96,6 |
0,73 |
1,11 |
|
61 - Orne |
81,4 |
0,62 |
0,93 |
|
76 - Seine-Maritime |
86,4 |
0,66 |
0,99 |
|
Nouvelle Aquitaine |
139,6 |
1,06 |
|
|
16 - Charente |
74,8 |
0,57 |
0,54 |
|
17 - Charente-Maritime |
141 |
1,07 |
1,01 |
|
19 - Corrèze |
100,7 |
0,76 |
0,72 |
|
23 - Creuse |
104,1 |
0,79 |
0,75 |
|
24 - Dordogne |
86,6 |
0,66 |
0,62 |
|
33 - Gironde |
165,4 |
1,26 |
1,18 |
|
40 - Landes |
183,7 |
1,39 |
1,32 |
|
47 - Lot-et-Garonne |
96,4 |
0,73 |
0,69 |
|
64 - Pyrénées-Atlantiques |
227,8 |
1,73 |
1,63 |
|
79 - Deux-Sèvres |
82,1 |
0,62 |
0,59 |
|
86 - Vienne |
86,6 |
0,66 |
0,62 |
|
87 - Haute-Vienne |
136,3 |
1,03 |
0,98 |
|
Occitanie |
178,3 |
1,35 |
|
|
09 - Ariège |
153,5 |
1,17 |
1,52 |
|
11 - Aude |
145,5 |
1,10 |
1,44 |
|
12 - Aveyron |
137 |
1,04 |
1,36 |
|
30 - Gard |
134,5 |
1,02 |
1,34 |
|
31 - Haute-Garonne |
190,8 |
1,45 |
1,89 |
|
32 - Gers |
127,9 |
0,97 |
1,27 |
|
34 - Hérault |
233,9 |
1,78 |
2,32 |
|
46 - Lot |
140,5 |
1,07 |
1,40 |
|
48 - Lozère |
134,9 |
1,02 |
1,34 |
|
65 - Hautes-Pyrénées |
195 |
1,48 |
1,94 |
|
66 - Pyrénées-Orientales |
233,1 |
1,77 |
2,31 |
|
81 - Tarn |
131,7 |
1,00 |
1,31 |
|
82 - Tarn-et-Garonne |
130,8 |
0,99 |
1,30 |
|
Pays de la Loire |
114,8 |
0,87 |
|
|
44 - Loire-Atlantique |
146,8 |
1,11 |
1,00 |
|
49 - Maine-et-Loire |
104,1 |
0,79 |
0,71 |
|
53 - Mayenne |
72,7 |
0,55 |
0,50 |
|
72 - Sarthe |
84,2 |
0,64 |
0,57 |
|
85 - Vendée |
107,2 |
0,81 |
0,73 |
|
Provence-Alpes-Côte d'Azur |
185,2 |
1,41 |
|
|
04 - Alpes-de-Haute-Provence |
185,1 |
1,41 |
1,00 |
|
05 - Hautes-Alpes |
276,6 |
2,10 |
1,49 |
|
06 - Alpes-Maritimes |
192,8 |
1,46 |
1,04 |
|
13 - Bouches-du-Rhône |
188,5 |
1,43 |
1,02 |
|
83 - Var |
183,1 |
1,39 |
0,99 |
|
84 - Vaucluse |
139,4 |
1,06 |
0,75 |
Source : RPPS
* 1 Voir le rapport n° 335 (2012-2013) de M. Hervé Maurey, fait au nom de la commission du développement durable.
* 2 Article L. 1434-4 du code de la santé publique.
* 3 Voir le rapport d'information n° 565 (2016-2017), fait au nom de la commission de l'aménagement du territoire et du développement durable.
* 4 DREES, mai 2018, n° 1061.
* 5 L'ensemble des chiffres de densité médicale à jour sont reproduits en annexe au présent rapport.
* 6 Source : CNOM - synthèse de l'activité régulière, 2018.
* 7 Rapport du Dr Patrick Bouet, président du CNOM, sous la direction du Dr Jean-Marcel Mourgues, Président de la Section santé publique et démographie médicale.
* 8 À l'échelle de l'ensemble de la population, le nombre de consultations annuelles est plus proche de 4 par an.
* 9 DREES, Déserts médicaux : comment les définir ? Comment les mesurer ? Mai 2017.
* 10 DREES, octobre 2018, n° 1085.
* 11 Réponses de la Cour des comptes au questionnaire du groupe de travail « déserts médicaux ». Face à la situation préoccupante pour les soins visuels, la Cour des comptes avait notamment recommandé dans son RALFSS 2018 et devant les membres du groupe de travail « déserts médicaux » de votre commission, d'étendre les compétences exercées en toute autonomie par les orthoptistes et les opticiens-lunetiers, dont la démographie et le maillage du territoire sont particulièrement satisfaisants. Ainsi, l'on dénombrait 35 718 opticiens-lunetiers en 2017 contre seulement 10 118 en 2000 et 4 643 orthoptistes en 2017 contre 2 176 en 2000. En parallèle, la formation des professionnels devrait naturellement être approfondie vers un diplôme de master à bac +5.
* 12 Voir le rapport n° 685 (2016-2017) de Mmes Laurence Cohen, Catherine Génisson et M. René-Paul Savary, fait un nom de la commission des affaires sociales sur les urgences hospitalières.
* 13 Cour des comptes, L'avenir de l'Assurance-maladie , novembre 2017, p. 119-120.
* 14 Il s'agit du nombre de décès de l'année, rapporté à la population totale moyenne de l'année. L'INSEE calcule aussi un taux de mortalité standardisé des 65 ans ou plus, qui est de 37,6 pour 1 000 en Mayenne et de 37,5 dans les Bouches-du-Rhône.
* 15 Ibidem.
* 16 Titre V du livre I er « Professions médicales » de la quatrième partie du code de la santé publique.
* 17 Livre II « Professions de la pharmacie et de la physique médicale » de la quatrième partie du code de la santé publique.
* 18 Titre I du livre III « Auxiliaires médicaux, aides-soignantes, auxiliaires de puériculture, ambulanciers et assistants dentaires ».
* 19 Rapport n° 1185 (2017-2018) de MM. Philippe Vigier et Alexandre Freschi, sur l' égal accès aux soins des Français sur l'ensemble du territoire et sur l'efficacité des politiques publiques mises en oeuvre pour lutter contre la désertification médicale en milieu rural et urbain, Assemblée nationale, 19 juillet 2018.
* 20 IGAS-IGF, La régulation des pharmacies d'officine, 2016.
* 21 Source : Conseil national de l'ordre des pharmaciens.
* 22 Ordonnance n° 2018-3 du 3 janvier 2018 relative à l'adaptation des conditions de création, transfert, regroupement et cession des officines de pharmacie.
* 23 Rapport précité sur l'avenir de l'Assurance-maladie, annexe n° 1, 2017.
* 24 DREES, 8 % de pharmaciens en plus entre 2018 et 2040, et une densité stabilisée, Études & Résultats n° 1110 , 2019.
* 25 Ibidem.
* 26 DREES, Portrait des professionnels de santé, 2016.
* 27 DREES 2018, n° 1062.
* 28 DREES , 2018 , n° 1100.
* 29 Loi n° 2009-879 du 21 juillet 2009 portant réforme de l'hôpital et relative aux patients, à la santé et aux territoires.
* 30 Voir notamment les articles L. 123-4 à L. 123-9 du code de l'action sociale et des familles.
* 31 Article 65 de la loi n° 2016-41 du 26 janvier 2016 de modernisation de notre système de santé.
* 32 Les modalités d'exercice de la médecine ambulante ont été facilitées par la réforme du code de déontologie des médecins en 2012. Son article 74 (article R. 4127-74 du code de la santé publique) interdit certes « l'exercice de la médecine foraine » mais, depuis 2012, il précise cependant que « quand les nécessités de la santé publique l'exigent, un médecin peut être autorisé à dispenser des consultations et des soins dans une unité mobile selon un programme établi à l'avance ». Ce même article définit également les modalités d'exercice de cette médecine ambulante : « La demande d'autorisation est adressée au conseil départemental dans le ressort duquel se situe l'activité envisagée. Celui-ci vérifie que le médecin a pris toutes dispositions pour répondre aux urgences, garantir la qualité, la sécurité et la continuité des soins aux patients qu'il prend en charge. L'autorisation est personnelle et incessible ».
* 33 Voir la section 5 du chapitre IV du titre III du livre IV de la première partie du code de la santé publique (article L. 1434-14). L'article 15 du présent projet de loi prévoit d'ailleurs d'abroger ces dispositions.
* 34 Il s'agit de Mme Sophie Augros, médecin généraliste, M. Thomas Mesnier, député de Charente et notre collègue Élisabeth Doineau, sénatrice de Mayenne.
* 35 Loi n° 2018-1203 du 22 décembre 2018 de financement de la sécurité sociale pour 2019.
* 36 Les assistants médicaux sont destinés à libérer du temps médical pour les médecins en les déchargeant de tâches administratives et de gestes soignants.
* 37 http://www.senat.fr/compte-rendu-commissions/20190408/devdur.html#toc3 .
* 38 En 2015 à l'occasion de l'examen du projet de loi portant modernisation de notre système de santé, la commission avait d'ailleurs procédé de même, à la différence que le projet de loi d'alors comportait davantage de mesures santé-environnement.
* 39 Professeur Jean-Paul Saint-André, « Refonte du premier cycle de santé pour les "métiers médicaux" », décembre 2018.
* 40 Dispositif créé par la loi n° 2009-879 du 21 juillet 2009.
* 41 Notamment le rapport des délégués nationaux à l'accès aux soins (S. Augros, T. Mesnier, E. Doineau) et un rapport de l'IGAS ainsi qu'un rapport du groupe de travail Repenser l'organisation territoriale des soins remis à la ministre de santé.
* 42 Déploiement des communautés professionnelles territoriales de santé - Appui à la DGOS . Rapport établi par Émilie Fauchier-Magnan et Véronique Wallon, membres de l'Inspection générale des affaires sociales. Août 2018.
* 43 La création d'un hôpital de proximité serait possible sur un territoire présentant au moins deux des quatre caractéristiques suivantes : une part de population âgée de plus de 75 ans supérieure à la moyenne nationale ; une part de population vivant sous le seuil de pauvreté supérieure à la moyenne nationale ; une densité de population inférieure à un niveau plafond ; une part des médecins généralistes pour 100 000 habitants inférieure à la moyenne nationale. Peut également être considérée comme un hôpital de proximité, une structure desservant un territoire qui présente l'une des deux conditions suivantes : l'activité de médecine y est exercée en totalité ou en partie par un médecin qui assure également le suivi des patients et la coordination de leur parcours de santé au sein de l'offre de soins ambulatoire ; c'est le seul établissement autorisé à exercer une activité de médecine sur ce territoire. Plusieurs travaux sont en cours pour concrétiser cette réforme : un comité de concertation composé des instances représentatives des fédérations hospitalières, des ARS et des représentants du ministre s'est réuni deux fois depuis l'automne 2018 et un groupe d'établissements de santé référents a également été constitué. Un groupe de contact avec les élus devrait être installé prochainement.
* 44 Article 52 de la loi n° 2014-1554 du 22 décembre 2014 de financement de la sécurité sociale pour 2015.
* 45 Sur les 243 établissements de santé qui bénéficient de ce statut, 64 % sont des anciens hôpitaux locaux, 28 % des centres hospitaliers, 7 % des établissements de santé privés d'intérêt collectif et 1 % de cliniques (établissements privés à but lucratif).
* 46 Décret n° 2016-658 du 20 mai 2016.
* 47 Arrêté du 23 juin 2016 relatif à l'organisation, au financement et au versement des ressources des hôpitaux de proximité.
* 48 Article L. 6132-1 du code de la santé publique.
* 49 La gouvernance des GHT repose sur la désignation d'un établissement support et cinq instances : le comité stratégique, la commission médicale du groupement, une commission des usagers, une commission des soins infirmiers, de rééducation et médicotechnique de groupement, un comité territorial des élus locaux, une conférence territoriale du dialogue social. L'article L. 6132-3 du code de la santé publique précise les fonctions pouvant faire l'objet d'un transfert obligatoire de compétences au profit de l'établissement support : la gestion d'un système d'information hospitalier et d'un département d'information médicale (DIM) uniques ; la gestion de la fonction achats ; la coordination des instituts et des écoles de formation.
* 50 Des garanties sont prévues, conformément aux dispositions du règlement général sur la protection des données (RGPD). L'État et une ou plusieurs autorités publiques désignées par décret doivent assurer la conception, la mise en oeuvre et l'administration de l'espace numérique dans les conditions prévues par un décret en Conseil d'État, pris après avis de la Commission nationale de l'informatique et des libertés (CNIL).
* 51 L'article L. 6316-1 du code de la santé publique, relatif à la télémédecine, impose au décret déterminant les conditions de sa mise en oeuvre de prendre en « compte des déficiences de l'offre de soins dues à l'insularité et l'enclavement géographique ».
* 52 La PACES a été introduite par la loi n° 2009-833 du 7 juillet 2009 portant création d'une première année commune aux études de santé et facilitant la réorientation des étudiants. Sa mise en oeuvre date de la rentrée universitaire 2010.
* 53 Pour la rentrée universitaire 2019-2020, le nombre d'étudiants autorisés à poursuivre en deuxième ou troisième année d'études médicales a été fixé par arrêté à 9 314 pour la médecine, 1 320 pour l'odontologie, 3 261 pour la pharmacie et 1 033 pour la maïeutique. Concernant la médecine, le nombre d'étudiants autorisés à poursuivre le premier cycle augmente ainsi de 13,5 % par rapport à la rentrée universitaire 2018-2019 : arrêté du 27 décembre 2017 fixant le nombre d'étudiants de première année commune aux études de santé autorisés à poursuivre leurs études en médecine à la suite des épreuves terminales de l'année universitaire 2017-2018.
* 54 Étude d'impact annexée au présent projet de loi.
* 55 DREES, « En 2016, 7 700 étudiants affectés à l'issue des premières épreuves classantes nationales informatisées », n° 1006, mars 2016.
* 56 Rapport d'information de MM. Jean-Noël CARDOUX et Yves DAUDIGNY, fait au nom de la mission d'évaluation et de contrôle de la sécurité sociale et de la commission des affaires sociales, Sénat, 2017.
* 57 Conseil national de l'ordre des médecins, Atlas de la démographie médicale , 2016
* 58 DREES, 2016.
* 59 Il prend la forme d'un contrat conclu entre l'étudiant et le Central national de gestion. Un arrêté ministériel détermine chaque année le nombre d'étudiants admis à signer un tel contrat et les étudiants en médecine choisissent leurs postes d'interne parmi ceux proposés sur une liste établie par arrêté ministériel à l'issue des épreuves classantes nationales.
* 60 Rapport de M. Thomas Mesnier, Organiser les soins non programmés dans les territoires , 2018.
* 61 RALFSS 2014, p. 255.
* 62 Contrat d'engagement de service public (CESP), Contrat de praticien territorial de médecine générale (PTMG), Contrat de praticiens isolés à activité saisonnière (PIAS).
* 63 CNOM, Étude sur l'installation des jeunes médecins , avril 2019.
* 64 DREES, mai 2019.
* 65 DC 90-289 du 8 janvier 1991.
* 66 Cette exigence de recertification figure dans la feuille de route issue de la grande conférence de santé (mesure 21) comme dans le livre blanc du CNOM pour l'avenir de la santé (proposition 21).
* 67 Article 12 quater A, inséré au stade de l'examen du texte en commission des affaires sociales.
* 68 En 2017, le ministère recensait 305 contrats de ce type et 70 supplémentaires en projet.
* 69 Loi n° 2018-1203 du 22 décembre 2018 de financement de la sécurité sociale pour 2019.
* 70 Loi n° 2016-41 du 26 janvier 2016 de modernisation de notre système de santé.
* 71 Loi n° 2016-41 du 26 janvier 2016 de modernisation de notre système de santé.
* 72 Chirurgien et universitaire français, membre de l'Académie nationale de médecine et membre de l'Office parlementaire d'évaluation des choix scientifiques et technologiques (OPECST).
* 73 Décret n° 2018-629 du 18 juillet 2018 relatif à l'exercice infirmier en pratique avancée.
* 74 Mme Catherine Génisson et M. Alain Milon, Rapport d'information, Coopération entre professionnels de santé, Santé, 2014.
* 75 C'est notamment le cas du dispositif « Azalée », créé en Poitou-Charentes en 2004 avant d'être étendu à l'ensemble du pays en 2012, qui a facilité les transferts de compétences aux infirmiers.
* 76 Dr François Arnault, Rapport de mission, Améliorer l'offre de soins : initiatives réussies dans les territoires , Conseil national de l'Ordre des médecins, 2016.
* 77 Ces soins de premier recours comprennent les actions de dépistage, de prévention et de diagnostic, de dispensation et d'administration des médicaments, produits et dispositifs médicaux, ainsi que de conseils pharmaceutiques, d'orientation dans le système de soins et d'éducation de la santé.
* 78 MM. Patrick Chaize et Hervé Maurey, Rapport d'information, Le très haut débit pour tous en 2022 : un cap à tenir, Sénat, 2017.
* 79 À ce titre, constituent des actes de télémédecine : la téléconsultation (consultation à distance) ; la télexpertise (sollicitation à distance de l'avis d'un ou de plusieurs professionnels médicaux par un professionnel médical) ; la télésurveillance (interprétation à distance des données nécessaires au suivi médical d'un patient par un professionnel médical) ; la téléassistance médicale (assistance à distance d'un professionnel médical par un autre professionnel de santé au cours de la réalisation d'un acte) ; la réponse médicale apportée au titre de la régulation médicale dans le cadre de la permanence des soins.
* 80 Loi n° 2017-1836 du 30 décembre 2017 de financement de la sécurité sociale pour 2018.
* 81 Pour être remboursées, les téléconsultations doivent s'inscrire dans le parcours de soins, avec ou en lien avec le médecin traitant. Des dérogations sont néanmoins permises, notamment pour les assurés ne disposant pas d'un médecin traitant, ces patients pouvant bénéficier d'une téléconsultation par des médecins volontaires pratiquant au sein d'une équipe de soins primaires, d'une communauté professionnelle territoriale de santé ou à défaut, d'une autre organisation territoriale.