3. La dette des hôpitaux
Comme l'avait souligné votre rapporteur dans son avis sur le projet de loi organique relatif à la gestion de la dette sociale 8 ( * ) , la dette des établissements publics de santé, bien que peu souvent évoquée, est également incluse dans la dette publique au sens du Traité de Maastricht . Les hôpitaux entrent en effet dans la catégorie des administrations de sécurité sociale (ASSO) qui regroupe, d'une part, les régimes d'assurance sociale des administrations de sécurité sociale et, d'autre part, les organismes dépendants des assurances sociales, dont les établissements publics de santé font partie.
|
Les différents périmètres de la « dette sociale » La dette publique, ou la dette des administrations publiques au sens du Traité de Maastricht, comprend la dette de l'Etat, la dette des organismes divers d'administration sociale (ODAC), la dette des administrations publiques locales (APUL) et la dette des administrations de sécurité sociale (ASSO). La « dette sociale » peut recouvrir essentiellement deux notions : d'une part, au sens large, la dette des organismes sociaux, d'autre part, dans un sens plus strict, la dette du régime général et du FSV.
La dette des organismes sociaux correspond : - à la dette brute portée par la CADES ; - et à la dette directement à la charge des ASSO qui comprennent : > d'une part, les régimes d'assurance sociale (SECU) : le régime général de la sécurité sociale, les fonds spéciaux tels que le Fonds de solidarité vieillesse, les régimes spéciaux, les régimes des non salariés, le régime d'indemnisation du chômage (UNEDIC), les régimes complémentaires d'assurance vieillesse des salariés ; > d'autre part, les organismes dépendants des assurances sociales (ODASS) : les hôpitaux et les oeuvres sociales intégrées aux organismes de sécurité sociale.
Dans le cadre de la loi organique relatif à la gestion de la dette sociale, la « dette sociale » correspond aux déficits cumulés du régime général et du FSV. Source : INSEE |
La dette supportée par les seules administrations de sécurité sociale s'est élevée à 59,3 milliards d'euros à la fin de l'année 2009, soit un niveau sans précédent. A cette date, la seule dette des hôpitaux était particulièrement importante puisqu'elle atteignait 21,7 milliards d'euros, soit 36,6 % de la dette des ASSO . A titre de comparaison, la dette du régime général en représentait alors 40,5 % (soit 24 milliards d'euros) et la dette de l'UNEDIC, 16 % (9,5 milliards d'euros) 9 ( * ) .
Ce niveau élevé d'endettement des hôpitaux résulte en partie de la mise en oeuvre du plan « Hôpital 2007 ». Au moment où le plan « Hôpital 2012 » est lancé, il pose avec acuité la question de la soutenabilité de la politique d'investissement des établissements de santé.
a) Une dette qui atteint plus de 20 milliards d'euros
(1) Malgré des progrès récents, le déficit des hôpitaux demeure préoccupant
(a) Un déficit cumulé « officiel » sous-estimé
Si la situation financière des hôpitaux s'est récemment améliorée en 2008 et en 2009, elle demeure néanmoins préoccupante. Comme l'indique la Cour des comptes, dans son rapport de septembre 2010 10 ( * ) , le total des déficits et des excédents des budgets principaux des établissements publics de santé 11 ( * ) s'est élevé en 2009 à 448 millions d'euros , contre 409 millions d'euros en 2006, 680 millions d'euros en 2007 et 506 millions d'euros en 2008.
Cependant, cette présentation agrégée des résultats comptables des établissements excédentaires et déficitaires, le plus souvent retenue par le Gouvernement, ne permet pas de prendre toute la mesure de la dégradation des comptes des hôpitaux : elle masque celle particulièrement critique de certains établissements. Ainsi, toujours selon les données de la Cour des comptes, le total des seuls déficits des établissements de santé a atteint 673 millions d'euros en 2009 . Il était de 736 millions d'euros en 2006, 856 millions d'euros en 2007 et 756 millions d'euros en 2008.
Par ailleurs, selon la Cour des comptes, ces chiffrages demeurent sous-évalués en raison notamment d'erreurs comptables : reports de charges d'un exercice à l'autre, « opportunisme budgétaire » dans l'utilisation des règles de provisionnement, retards dans l'apurement des créances sur les patients, transferts irréguliers de charges entre le budget hospitalier de l'établissement et les budgets annexes (Unités de soins de longue durée, services d'accueil de personnes âgées, ...). Les contrôles effectués par les Cours régionales des comptes (CRC) en 2009 sur un échantillon de 85 établissements ont ainsi permis un retraitement comptable conduisant à une augmentation du déficit de 2008 de ces établissements de près d'un quart en moyenne.
Si le déficit des établissements reconnus comme étant en situation délicate est ainsi sans doute sous-estimé, à l'inverse, le nombre d'établissements excédentaires est probablement sur-évalué, ceci d'autant plus, comme le souligne la Cour, que « les excédents comptables officiels sont plus minces et basculent plus aisément dans le négatif sous l'effet d'un retraitement ».
(b) Un déficit qui pèse sur une minorité d'établissements
Le déficit hospitalier est très concentré. Les établissements de santé déficitaires devraient, en effet, représenter en 2008 37 % de l'ensemble des établissements de santé publics soumis à la tarification à l'activité, contre 60 % en 2006 et 2007. Ce chiffre doit cependant être analysé avec précaution, dans la mesure où les ajustements comptables dont il résulte n'ont pu être expertisés par la Cour.
En 2008, 60 % du déficit total étaient concentrés sur 28 CHU-CHR (dont l'Assistance publique - Hôpitaux de Paris), la moitié de ce chiffre pesant sur quatre CHU : les Hospices civils de Lyon, l'Assistance publique - Hôpitaux de Marseille, Nancy et Nice.
|
Le cas particulier des hôpitaux militaires Dans un rapport public thématique d'octobre 2010, la Cour des comptes a, quant à elle, mis en évidence l'ampleur du déficit des neuf hôpitaux militaires. A hauteur de 281,3 millions d'euros en 2009, il constitue en effet le premier déficit hospitalier français , alors que les hôpitaux militaires ne représentent que 2 % des capacités hospitalières publiques. Il correspond ainsi à la moitié du déficit total des hôpitaux publics. A titre de comparaison, la Cour relève que le déficit d'exploitation annuel des hôpitaux des armées équivaut en 2009 à l'achat de six hélicoptères de manoeuvre EC 725 Caracal (45 millions d'euros pièce) ou de quatre avions de transport tactique C130 (environ 70 millions d'euros pièce). Tous les hôpitaux militaires enregistrent des déficits qui varient entre 38,8 % des produits à l'hôpital Percy de Clamart et 64,1 % des produits à l'hôpital Legouest à Metz. La Cour des comptes pointe trois causes principales à cette situation financière dégradée : « une structure de personnel déséquilibrée au détriment du personnel soignant, une productivité médicale trop limitée et les trop faibles efforts réalisés pour concilier les contraintes militaires avec une activité médicale civile ». Votre rapporteur pour avis partage deux des principales préconisations de la Cour : fixer un objectif de retour à l'équilibre des comptes d'exploitation des hôpitaux d'instruction des armées ; encourager les coopérations avec les établissements civils de santé. Il vous propose ainsi un amendement en ce sens portant article additionnel après l'article 42 quater . Source : Cour des comptes, rapport public particulier « Médecins et hôpitaux des armées » - octobre 2010 |
De cette situation résulte un recours croissant des établissements de santé à l'emprunt et le niveau élevé de leur endettement.
(2) Un recours croissant à l'emprunt
Selon les données de la direction générale des finances publiques 12 ( * ) , l'encours de la dette des établissements de santé est passé entre 2002 et 2008 de 9,2 milliards à 18,9 milliards d'euros . Dans son rapport sur la situation et les perspectives des finances publiques de juin 2010, la Cour des comptes évalue à 21,7 milliards d'euros la dette des hôpitaux en 2009, soit 36,6 % de la dette des ASSO à la fin de l'année 2009.
Encours de la dette des établissements publics de santé
( en millions d'euros )
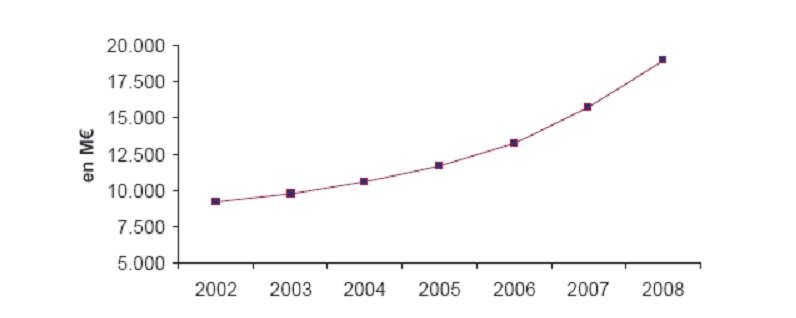
Source : DGFiP, rapport sur la dépense publique et son évolution annexé au projet de loi de finances pour 2011
Comme le souligne le rapport sur la dépense publique et son évolution annexé au projet de loi de finances pour 2011, cette situation conduit :
- d'une part, à une détérioration de la dépendance financière des hôpitaux : le ratio ressources propres / endettement des établissements publics de santé est ainsi passé de 33,2 % en 2004 à 46 % en 2008 ;
- d'autre part, à un allongement de la durée apparente de la dette des établissements : le nombre d'années nécessaires pour rembourser les emprunts contractés est passé de 4,9 ans en 2007 à 6 ans en 2008.
(3) Une qualité d'emprunt problématique
La Cour des comptes attire également l'attention sur la nature de la dette des établissements qui peut comprendre des emprunts à risques et notamment des produits « structurés » . La Cour cite ainsi l'exemple des hôpitaux de Senlis, Arras et Dole, et indique que « l'on peut craindre de vrais sinistres à court ou moyen terme, avec des échéances à taux d'intérêt élevé qui semblent inéluctables ». D'autres établissements se seraient, quant à eux, lancés dans des procédures d'émissions obligataires.
Votre rapporteur pour avis est particulièrement inquiet de cette situation, les établissements de santé et leur tutelle n'ayant pas l'expertise suffisante pour mener ou contrôler de telles opérations . Elle tend pour le moins à soulever la question de la soutenabilité de la politique d'investissement des hôpitaux.
b) La soutenabilité de la politique hospitalière d'investissement en question
(1) Des causes multiples à la dégradation des comptes des hôpitaux, mais une politique d'investissement coûteuse
La dégradation des comptes des hôpitaux ne peut être imputée à une cause unique. Différents éléments peuvent en effet expliquer le niveau considérable de leur déficit :
- la difficile adaptation des établissements à la mise en place de la tarification à l'activité : les hôpitaux anciennement « sur-dotés », remarque la Cour des comptes, constituent l'essentiel des établissements aujourd'hui en difficultés ;
- la non réalisation des prévisions, parfois très optimistes, d'extension d'activité des établissements ;
- les pertes de recettes liées aux difficultés de facturation et de recouvrement . Selon la direction générale de l'offre de soins (DGOS), elles peuvent représenter entre 5 % et 15 % du budget des établissements de santé ;
- l'inefficacité des plans et contrats de retour à l'équilibre . Si la réactivité des établissements et des agences régionales de l'hospitalisation (ARH) semble globalement satisfaisante, le contenu des plans et des contrats de retour à l'équilibre ne sont pas à la hauteur des enjeux.
Mais, c'est principalement les projets d'investissements impulsés par le plan « Hôpital 2007 » qui sont à l'origine de la dégradation des comptes des établissements de santé. Bien qu'essentiels, ces investissements qui ont plus que doublé entre 2002 et 2008, passant de 3,1 milliards à 6,4 milliards d'euros, ont en effet été principalement financés par le recours à l'emprunt.
Progression des dépenses d'investissement des établissements publics de santé
(valeur absolue en millions d'euros / taux de progression)
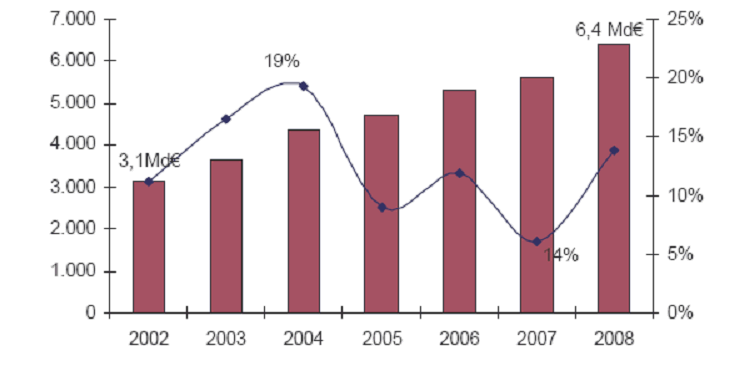
Source : DGFiP, rapport sur la dépense publique et son évolution annexé au projet de loi de finances pour 2011
(2) Un point critique atteint alors que des investissements demeurent indispensables
La situation à venir paraît particulièrement préoccupante dans la mesure où, comme le souligne la Cour des comptes, des investissements hospitaliers onéreux demeurent indispensables . Par ailleurs, la situation financière de certains établissements pourrait s'aggraver compte tenu notamment de la disparition progressive des mesures de transition et d'accompagnement au passage à la tarification à l'activité - ces coefficients retardent l'émergence de difficultés financières.
La question est d'autant plus prégnante que le second plan « Hôpital 2012 » a été lancé. Bien que de nature différente - le plan « Hôpital 2007 » était centré sur la modernisation immobilière alors que le plan « Hôpital 2012 » porte sur l'amélioration de l'efficience hospitalière -, les objectifs d'investissement demeurent élevés : 10 milliards d'euros dont 5 milliards d'euros à la charge de l'assurance maladie.
c) Les « garde fous » proposés sont-ils suffisants ?
Deux principaux « garde fous » ont été proposés pour répondre à cette situation.
D'une part, les leçons du plan « Hôpital 2007 » ont, selon le ministère de la santé, était tirées : le montant total des investissements est plafonné à 10 milliards d'euros ; le diagnostic financier de l'établissement est désormais intégré à la grille d'instruction des projets ; la deuxième tranche du plan « Hôpital 2012 » devra intégrer les contraintes de soutenabilité de l'endettement des hôpitaux et celle de l'évolution des dépenses d'assurance maladie.
D'autre part, l'article 11 du projet de loi de programmation des finances publiques pour les années 2011 à 2014 propose d'introduire le principe d'un encadrement du recours à l'emprunt pour les établissements publics de santé. Les modalités d'application de ce principe seront déclinées par voie réglementaire.
Si votre rapporteur pour avis accueille favorablement ces mesures, il estime qu'elles ne permettent néanmoins pas de faire l'économie d'une réflexion sur :
- le conditionnement des versements des aides à la contractualisation des missions d'intérêt général et d'aides à la contractualisation (MIGAC), à des engagements, de la part des hôpitaux, d'actions de réorganisation interne et externe. Aujourd'hui, ces aides sont encore trop souvent utilisées pour atténuer les tensions budgétaires des établissements et réduire les déficits sans réelle contrepartie ;
- la mise en place effective de la certification des comptes des établissements de santé , seul gage de leur sincérité ;
- l' amélioration des systèmes d'information et notamment de la facturation individuelle qui permettrait de résoudre les difficultés aujourd'hui rencontrées en matière de facturation/recouvrement ;
- le renforcement du suivi par les agences régionales de santé de la situation financière des établissements et de l'exécution des contrats et plans de retour à l'équilibre .
d) Encourager une meilleure articulation des offres de soins militaire et civile
En ce qui concerne le cas particulier des déficits des hôpitaux militaires, il apparaît essentiel, si l'on veut préserver sur le long terme cet outil indispensable, de réfléchir à une rationalisation de l'offre de soins des hôpitaux d'instruction des armées .
Il ne s'agit pas de démanteler ce service qui fait la preuve de sa qualité, mais d' encourager la coopération et la mutualisation des moyens entre les hôpitaux militaires et les hôpitaux publics .
C'est pourquoi, votre rapporteur pour avis vous propose un amendement tendant à transposer le dispositif existant aujourd'hui pour favoriser les rapprochements d'établissements de santé civils (amendement portant article additionnel après l'article 42 quater ). Il propose que le directeur général de l'agence régionale de santé puisse demander au service de santé des armées de signer une convention autorisant des coopérations entre les établissements publics de santé et les hôpitaux des armées situés dans le ressort territorial de ladite agence régionale de santé. Si sa demande n'est pas suivie d'effet, après concertation avec le service de santé des armées, le directeur général de l'agence régionale de santé peut prendre les mesures appropriées, notamment une diminution des dotations MIGAC.
Cette proposition présente également l'intérêt de s'inscrire dans le mouvement général de recomposition de l'offre de soins hospitalière qui devrait trouver sa traduction dans les nouveaux schémas régionaux d'organisation des soins élaborés sous la responsabilité des ARS.
* 8 Avis n° 694 (2009-2010).
* 9 Cour des comptes, Rapport sur la situation et les perspectives des finances publiques - juin 2010.
* 10 Cour des comptes, rapport sur l'application des lois de financement, septembre 2010.
* 11 Soit l'ensemble des 1 040 établissements publics de santé ayant un comptable public et suivis par la Direction générale des finances publiques (DGFiP).
* 12 DGFiP, rapport sur la dépense publique et son évolution annexé au projet de loi de finances pour 2011.







