Avis n° 109 (2011-2012) de M. Dominique WATRIN , fait au nom de la commission des affaires sociales, déposé le 17 novembre 2011
Disponible au format PDF (361 Koctets)
-
AVANT-PROPOS
-
EXAMEN DES ARTICLES RATTACHÉS
-
Article 60 (art. L. 426-1 (nouveau) du
code des assurances, art. L. 1142-2, L. 1142-14, L. 1142-15,
L. 1142-16, L. 1142-21 et L. 1142-21-1 du code de la
santé publique) - Responsabilité civile des professionnels de
santé
-
Article 60 bis (art. 165-11 du code
de la sécurité sociale) - Instauration d'une taxe affectée
au profit de la Haute Autorité de santé
-
Article 60 ter - Fonds d'indemnisation
des personnes victimes du tabac
-
Article 60 (art. L. 426-1 (nouveau) du
code des assurances, art. L. 1142-2, L. 1142-14, L. 1142-15,
L. 1142-16, L. 1142-21 et L. 1142-21-1 du code de la
santé publique) - Responsabilité civile des professionnels de
santé
-
TRAVAUX DE LA COMMISSION
-
LISTE DES PERSONNES AUDITIONNÉES
N° 109
SÉNAT
SESSION ORDINAIRE DE 2011-2012
|
Enregistré à la Présidence du Sénat le 17 novembre 2011 |
AVIS
PRÉSENTÉ
au nom de la commission des affaires sociales (1) sur le projet de loi de finances pour 2012 , ADOPTÉ PAR L'ASSEMBLÉE NATIONALE ,
TOME V
SANTÉ
Par M. Dominique WATRIN,
Sénateur.
|
(1) Cette commission est composée de : Mme Annie David , présidente ; M.Jacky Le Menn, Mme Catherine Génisson, MM.Jean-Pierre Godefroy, Claude Jeannerot, Alain Milon, Mme Isabelle Debré, MM. Jean-Louis Lorrain, Jean-Marie Vanlerenberghe, Gilbert Barbier , vice - présidents ; Mmes Claire-Lise Campion, Aline Archimbaud, Catherine Deroche, M. Marc Laménie , secrétaires ; M. Yves Daudigny, rapporteur général ; Mmes Jacqueline Alquier, Natacha Bouchart, Marie-Thérèse Bruguière, MM. Jean-Noël Cardoux, Luc Carvounas, Mme Caroline Cayeux, M. Bernard Cazeau, Mmes Karine Claireaux, Laurence Cohen, Christiane Demontès, MM. Gérard Dériot, Jean Desessard, Mme Muguette Dini, M. Jean-Léonce Dupont, Mmes Odette Duriez, Anne-Marie Escoffier, MM. Guy Fischer, Michel Fontaine, Mme Samia Ghali, M. Bruno Gilles, Mmes Colette Giudicelli, Christiane Hummel, M. Jean-François Husson, Mmes Chantal Jouanno, Christiane Kammermann, MM. Ronan Kerdraon, Georges Labazée, Claude Léonard, Jean-Claude Leroy, Hervé Marseille, Mmes Michelle Meunier, Isabelle Pasquet, M. Louis Pinton, Mmes Gisèle Printz, Catherine Procaccia, MM. Gérard Roche, René-Paul Savary, Mme Patricia Schillinger, MM. René Teulade, Michel Vergoz, André Villiers, Dominique Watrin. |
Voir les numéros :
Assemblée nationale ( 13 ème législ.) : 3775, 3805 à 3812 et T.A. 754
Sénat : 106 et 107 (annexe n° 25 ) (2011-2012)
|
Les crédits de la mission « Santé » pour 2012 |
|||
|
(en euros) |
|||
|
Programmes et actions |
Demande de crédits
|
Variation par rapport
|
|
|
204 |
Prévention, sécurité sanitaire et offre de soins |
738 518 215 |
26,5 % |
|
11 |
Pilotage de la politique de santé publique |
83 887 425 |
- 2,6 % |
|
12 |
Accès à la santé et éducation à la santé |
31 630 000 |
- 0,1 % |
|
13 |
Prévention des risques infectieux et des risques liés aux soins |
9 671 330 |
4,1 % |
|
14 |
Prévention des maladies chroniques et qualité de vie des malades |
66 845 000 |
- 3,9 % |
|
15 |
Prévention des risques liés à l'environnement, au travail et à l'alimentation |
21 633 400 |
11,6 % |
|
16 |
Réponse aux alertes et gestion
|
27 263 280 |
28,0 % |
|
17 |
Qualité, sécurité et gestion des produits de santé et du corps humain |
161 364 160 |
1 101,7 % |
|
18 |
Projets régionaux de santé |
182 464 000 |
- 3,6 % |
|
19 |
Modernisation de l'offre de soins |
153 759 620 |
7,2 % |
|
183 |
Protection maladie |
638 000 000 |
0,0 % |
|
01 |
Accès à la protection maladie complémentaire |
0 |
0 % |
|
02 |
Aide médicale de l'Etat |
588 000 000 |
0,0 % |
|
03 |
Fonds d'indemnisation des victimes de l'amiante |
50 000 000 |
0,0 % |
|
Total mission Santé |
1 376 518 215 |
12,7 % |
|
AVANT-PROPOS
Mesdames, Messieurs,
On voudrait nous faire croire que le vote des crédits de la mission « Santé » n'est qu'une formalité. La loi de programmation des finances publiques du 28 décembre 2010 a tracé, pour 2011, 2012 et 2013, une perspective d'évolution minime, autour du montant voté pour 2011, soit 1,22 milliard d'euros. Il suffirait donc de contrôler la conformité du budget présenté pour 2012 aux projections anticipées et d'accepter la hausse « maîtrisée » des dépenses afin de réduire le déficit budgétaire.
La réalité n'est pas si simple. Il faut tout d'abord tenir compte des 150,5 millions d'euros de « mesures de périmètre » , pour reprendre la terminologie des documents administratifs, qui viennent s'ajouter à la perspective tracée en 2010. Ils correspondent pour l'essentiel (148,5 millions) aux conséquences de l'affaire du Mediator. Ceci est paradoxal. Pour limiter ses dépenses, le Gouvernement avait ramené à zéro, en 2011, la dotation de l'Etat à l'agence française de sécurité sanitaire des produits de santé (Afssaps), sans tenir compte des inquiétudes de l'opinion publique ; les amendements tendant à rompre les liens financiers entre l'agence et les laboratoires avaient été, comme chaque année, écartés d'un revers de main, de même que ceux tendant à créer de nouvelles ressources pour l'agence.
Face à l'ampleur des dysfonctionnements constatés avec le Mediator, le Gouvernement s'est finalement vu contraint de réintégrer l'Afssaps au sein de son budget et d'assumer le caractère régalien de la police sanitaire. Il y a cependant procédé sans rétablir la dotation de près de 10 millions d'euros supprimée l'an dernier. Les modalités particulièrement complexes de cette réintégration, où se trouve impliquée on ne sait pourquoi l'assurance maladie, ont été discutées au moment du projet de loi de financement de la sécurité sociale pour 2012. Elles montrent que malgré les événements récents, le Gouvernement préfère encore les mesures d'affichage aux mesures de transparence.
Cette réintégration a du moins le mérite de rendre enfin visible l'effort public consenti pour la sécurité sanitaire. Le renforcement des missions de l'agence prévu par le projet de loi relatif à la sécurité sanitaire 1 ( * ) a conduit à une augmentation de 40 millions d'euros des taxes et redevances payées par les industries du secteur. La dotation totale de l'Afssaps serait donc, à l'issue de la tuyauterie complexe mise en place par l'article 19 du projet de loi de financement de la sécurité sociale, en 2012, de 135 millions. Il paraît légitime que les entreprises payent pour que l'Etat contrôle la sécurité de leurs produits. Mais cette augmentation ne doit pas exonérer l'Etat de compléter la dotation si nécessaire.
La réintégration devrait permettre aussi de connaître plus clairement l'activité du centre national de gestion des essais de produits de santé (CeNGEPS), groupement d'intérêt public constitué avec les industries du médicament en 2007 et prorogé jusqu'en 2015. Ce centre devrait recevoir, en 2012, 10 millions d'euros du budget de l'Etat. L'activité du CeNGEPS, telle que présentée par l'agence d'évaluation de la recherche et de l'enseignement supérieur (Aeres), dans un rapport de décembre 2010 2 ( * ) , semble être essentiellement la formation des personnels hospitaliers aux exigences des essais cliniques telles qu'elles sont formulées par l'industrie 3 ( * ) . Votre rapporteur ne conteste pas l'intérêt que peuvent représenter les essais cliniques pour une partie au moins des patients qui y sont inclus et plus encore pour accompagner les progrès de la médecine. Il relève néanmoins l'ambivalence qui sous-tend l'existence de ce GIP et se félicite que la direction générale de la santé ait prévu de redéfinir ses missions.
Figure aussi désormais dans le budget de l'Etat la dotation (3,5 millions d'euros) aux comités de protection des personnes qui doivent approuver les protocoles de recherche et s'assurer de leur conformité à l'éthique. Votre rapporteur relève à cette occasion que la discussion inachevée de la proposition de loi relative aux recherches sur la personne 4 ( * ) a permis de mettre en lumière l'inégale efficacité de ces comités. La proposition de loi avait été déposée le 6 janvier 2009 et, en près de trois ans, le Gouvernement n'a pris aucune mesure tendant à remédier à cette situation 5 ( * ) .
Le manque de moyens des comités sert objectivement le maintien de relations privilégiées entre certains d'entre eux et certains promoteurs. Cette situation qui perdure laisse entendre que le Gouvernement préfère peut-être laisser aux promoteurs d'essais cliniques le choix du comité auquel ils souhaitent soumettre leurs projets plutôt que de mettre en place une distribution aléatoire des protocoles entre comités, solution en faveur de laquelle le Sénat a plaidé tout au long du parcours d'examen de la proposition de loi.
Le solde des « mesures de périmètre » (2,1 millions d'euros) recouvre la recentralisation, vers l'Etat, de compétences sanitaires dévolues aux départements en matière de vaccinations obligatoires ou recommandées . Cette recentralisation progressive, par renonciation des départements, semble due à des raisons essentiellement administratives de gestion des centres de vaccination. Votre rapporteur insiste sur le fait que la vaccination est un instrument essentiel de la politique de prévention en matière de santé publique. Il faut déplorer que les tentatives malheureuses de vaccination de masse (hépatite B, grippe H1N1), amorcées par le ministère ces dernières années, aient puissamment contribué à sa remise en cause. Leur effet contreproductif, qui s'ajoute au renoncement à la majeure partie de l'obligation de vaccination au profit de « recommandations » ambigües, a accentué la perte de repères sanitaires des familles. Des pathologies considérées comme résiduelles, à l'instar de la rougeole, resurgissent aujourd'hui en France dans des proportions supérieures à celles d'autres pays européens. Il est donc temps de renouer avec les obligations durables en matière de vaccins, en dehors de toute crise sanitaire.
*
Le budget présenté pour 2012 s'établit, après prise en compte des mesures de périmètre, à 1,387 milliard d'euros, soit une augmentation de 150,5 millions, supérieure à celle de la majeure partie des autres missions. On voit par là que les faits sont têtus et que ce qui relève par nature de l'action de l'Etat finit toujours par revenir au budget de l'Etat. Le Gouvernement pensait pouvoir se décharger du financement de l'Afssaps sur les taxes prélevées sur l'industrie mais il a été contraint de revenir complètement sur cette position.
Ceci étant, ce montant même ne peut en aucun cas être jugé comme proportionné aux besoins des Français en termes d'actions régaliennes de santé publique.
I. L'ÉTAT, UN ACTEUR LÉGITIME MAIS IMPUISSANT
Il est particulièrement frappant de constater que le budget de la mission « Santé » ne représente que 0,86 % de celui de la branche maladie du régime général de la sécurité sociale. Un tel rapport oblige à s'interroger sur la place respective de l'Etat et de la caisse nationale d'assurance maladie des travailleurs salariés (Cnam) dans la direction de la santé publique. La Cnam a depuis longtemps dépassé la simple fonction de remboursement : en faisant évoluer la notion de gestion du risque 6 ( * ) , elle est devenue un acteur à part entière de la santé publique. Ce rôle a d'ailleurs été consacré par la loi HPST du 21 juillet 2009 7 ( * ) qui a institué des contrats pluriannuels de gestion du risque entre l'Etat et l'union nationale des caisses d'assurance maladie 8 ( * ) .
Le rapport remis en avril 2008 par le député André Flajolet sur les disparités territoriales des politiques de prévention sanitaire 9 ( * ) relevait que « dans le cadre de sa gestion du risque assurantiel, l'assurance maladie finance des vaccinations, des dépistages ou encore des actions d'éducation thérapeutique, tandis que, de son côté, l'Etat concentre ses efforts en matière de prévention sur des menaces précises et graves liées aux maladies infectieuses ou au cancer et des actions de prévention tertiaire ». Cette analyse pourrait être le signe d'une complémentarité des actions menées. Or l'essentiel des mesures de santé publique relève en réalité de l'assurance maladie ; la part de l'Etat est résiduelle.
Cette situation de fait ne correspond pas aux attentes de la population envers l'Etat. C'est lui qui détient le pouvoir de déterminer les orientations de santé publique, pouvoir que personne ne lui conteste. En période de crise, c'est d'ailleurs vers lui que se tournent les citoyens. Il est pour eux le garant de la sécurité, de l'accessibilité et de l'efficacité des soins dont ils ont besoin. De manière récurrente cependant, l'Etat n'a pas été à la hauteur de ces attentes.
A. UN POUVOIR D'IMPULSION RÉDUIT À SA PLUS STRICTE EXPRESSION
1. Les limites du pouvoir réel du ministre : le cas du dispositif M'T dents et de l'ostéodensitométrie.
Lors de son audition par la commission des affaires sociales, le ministre Xavier Bertrand 10 ( * ) a affirmé que la volonté politique était déterminante en matière de politique de santé, spécialement en ce qui concerne la prévention. Il a donné des exemples choisis pour illustrer comment elle pouvait être mise en pratique : le dispositif M'T dents et les examens d'ostéodensitométrie. Or, ceux-ci témoignent au moins autant du rôle déterminant de l'assurance maladie et du caractère trop souvent artificiel des plans de santé publique qu'ils ne démontrent l'action d'impulsion du pouvoir politique.
Le dispositif M'T dents permet un dépistage dentaire gratuit et la prise en charge intégrale des soins de suite pour les enfants de six, neuf, douze, quinze et dix-huit ans. Il est désormais intégré à la convention d'objectifs et de gestion 2010-2013 passée entre l'Etat et la Cnam.
Son fondement est, pour les enfants de six et douze ans, l'article L. 2132-2-1 du code de la santé publique introduit par la loi de financement de la sécurité sociale pour 2002 11 ( * ) . En 2005, cet article a été modifié à l'occasion de la discussion au Sénat de la loi de financement pour 2006. L'amendement gouvernemental présenté par le ministre, alors Philippe Bas, tendait à transférer la mise en oeuvre de l'examen créé pour les enfants aux partenaires conventionnels, c'est-à-dire à la sécurité sociale, pour l'intégrer à son plan de prévention bucco-dentaire qui offrait depuis 1998 le dépistage et la prise en charge intégrale des soins de suite pour les adolescents de quinze et dix-huit ans. Une fois confiée à l'assurance maladie, la mesure a été intégrée au plan national de prévention bucco-dentaire 2006-2009, présenté le 25 novembre 2005 par le ministre de la santé.
C'est en fait un avenant à la convention nationale organisant les rapports entre les médecins libéraux et l'assurance maladie, signé le 2 février 2007, qui a mis en place le dispositif actuel et étendu le dépistage aux enfants de neuf ans. L'enchevêtrement des compétences et des initiatives aboutit à une mesure qui n'est qu'en apparence d'initiative gouvernementale.
Les examens d'ostéodensitométrie qui permettent de mener des actions préventives de lutte conte l'ostéoporose se sont développés depuis qu'ils ont été admis au remboursement. L'action du ministre de la santé a été motrice puisqu'il est intervenu auprès de l'union nationale des caisses d'assurance maladie (Uncam) à cette fin. Mais son intervention était nécessairement réduite. Elle a essentiellement consisté à inscrire cette priorité parmi les autres priorités de santé publique afin que la Haute Autorité de santé (HAS) décide de conduire une évaluation pour déterminer l'intérêt de cet examen ainsi que ses indications. Sur la base de cette évaluation, l'Uncam a décidé l'inscription de l'ostéodensitométrie sur la liste des actes et prestations pris en charge par l'assurance maladie 12 ( * ) . Or les commissions en charge de l'examen des produits et prestations soumis au remboursement demandaient cette inscription depuis 2002 au moins 13 ( * ) .
L'action ministérielle a certes permis une mise en cohérence des recommandations des instances d'expertise et des politiques menées par l'assurance maladie, mais elle ne peut se substituer ni aux unes, ni aux autres, ni leur imposer sa volonté. C'est en fait parce que le remboursement de l'ostéodensitométrie faisait consensus qu'elle a pu être mise en oeuvre.
2. Le rôle prédominant des agences sanitaires
|
Votre rapporteur souhaite, à l'occasion de l'examen du rôle des agences sanitaires, rendre hommage à leurs personnels qui, dans un contexte budgétaire caractérisé par la baisse des crédits et l'érosion des effectifs, mènent des missions de service public essentielles pour le fonctionnement de notre système de santé. |
Le ministre de la santé dispose de marges de manoeuvre faibles face aux agences et à l'assurance maladie. Ainsi que le montre la structure du programme 204 du budget, le rôle de l'Etat est principalement de faire fonctionner les agences sanitaires et les autres opérateurs : leurs dotations absorbent près de 75 % des dépenses. Les actions qui composent le programme sont elles-mêmes essentiellement liées à l'activité d'un ou deux opérateurs. C'est donc pour une large partie l'existence de ces opérateurs qui détermine la politique de santé publique de l'Etat. Cette multiplication des intervenants est le fruit de la remise en cause de l'expertise de la direction générale de la santé et de son indépendance vis-à-vis des questions politiques à la suite de l'affaire du sang contaminé. Après une période de création foisonnante d'agences entre 1998 et 2004, et malgré des tentatives de rationalisation et de mise en cohérence au travers de regroupements et de l'instauration d'un comité d'animation du système d'agences, la réalité du pouvoir est passée du côté de leurs directeurs, qui disposent de compétences et de moyens propres, plutôt que du directeur général de la santé, qui ne peut agir que par leur intermédiaire tout en cherchant à développer une expertise propre à la DGS 14 ( * ) .
Ni le directeur général de la santé, ni même le ministre ne peuvent adresser d'instruction directe à une agence. Le pouvoir du ministère réside essentiellement dans la fixation d'orientations en matière de gestion, matérialisées par des contrats de performance négociés avec les opérateurs qui ont le statut d'établissement public. Un des acteurs les plus importants du domaine de la santé, la HAS créée en 2004, est pour sa part une autorité indépendante. Dès lors le ministère n'a sur elle aucune autorité.
Le pouvoir du ministre de la santé lui-même ne joue pleinement qu'à l'occasion de la réforme du statut des agences et de la nomination de leurs dirigeants ; même alors, il ne s'exerce réellement que si l'organisme en question ne dépend pas de plusieurs tutelles dont le directeur peut équilibrer l'influence. Tel est le cas, par exemple, de l'agence nationale chargée de la sécurité sanitaire de l'alimentation, de l'environnement et du travail (Anses) qui dépend à la fois du ministère de la santé, du ministère du travail 15 ( * ) et de celui de l'agriculture.
La structure sous forme d'agences reste, malgré la limitation qu'elle apporte à la capacité de décision, la plus pratique pour le ministre. Ce sont en effet des entités souples et réactives dont la mobilisation est plus simple que celle d'une administration centrale. Surtout, elles peuvent d'une part recruter des personnels, experts ou managers, qui n'ont pas le statut de fonctionnaires, d'autre part mobiliser des fonds d'origines diverses, c'est-à-dire obtenir des financements de l'assurance maladie et de l'Union européenne. Il est significatif que la loi HPST, qui est une tentative de reprendre l'initiative en matière de gestion du risque au niveau régional, ait adopté la forme d'agences en créant les agences régionales de santé. Fortes de leur compétence territoriale, celles-ci s'apparentent néanmoins, comme les autres agences, à un contre-pouvoir avec lequel le directeur général de la santé devra trouver un accord. Le terme de « pilotage » des agences, souvent employé, est d'ailleurs significatif : il sous-entend une adaptation aux structures qui sont « pilotes » au moins autant qu'une capacité à les conduire - avec la tendance naturelle au pilotage automatique.
Les chevauchements de compétences sont une difficulté réelle pour mettre en pratique des politiques cohérentes, car ils impliquent des négociations entre les agences ou opérateurs, dont l'issue dépend de la bonne volonté des uns et des autres, et des rapports de force entre eux. Quand ces chevauchements de compétences se produisent avec le ministère, celui-ci est toujours contraint, par le manque de moyens, à renoncer à ses actions propres au profit des structures spécialisées. Surtout, la Cour des comptes a souligné la multiplicité de concepts connexes qui servent de base à la compétence des agences en matière de prévention 16 ( * ) . Ces concepts « qui font l'objet de nombreux débats et discussions entre experts » sont d'usage essentiellement politique puisqu'ils servent à chaque acteur pour justifier l'existence d'une compétence qui lui serait propre. L'ambiguïté du rôle de l'institut national de prévention et d'éducation pour la santé (Inpes), qui développe des actions de « promotion de la santé » au sens de la charte d'Ottawa du 21 novembre 1986, mais aussi « d'éducation thérapeutique du patient » au sens de la loi HPST et refuse d'être l'agence de communication du ministère, tient essentiellement à ces difficultés conceptuelles. Si l'Inpes avait les moyens d'aller au bout de la logique qu'il affiche, il serait en fait en charge de l'ensemble de la prévention en matière de santé, selon un cahier des charges qu'il définit lui-même, en lien avec les associations de patients. Or, la compétence en matière de prévention relève également du ministère, des ARS et des agences d'expertise. Ce qui détermine les rapports entre les uns et les autres, lequel sera le « prestataire » et lequel l'ordonnateur, c'est ici encore la capacité à mobiliser des fonds, c'est-à-dire à obtenir de l'argent de l'assurance maladie.
3. Les critiques sévères de la Cour des comptes
L'absence de pouvoir concret face à la multiplicité des enjeux de santé publique qui leur sont présentés incite les ministres de la santé à chercher les moyens d'utiliser les ressources au service de thématiques qu'ils définissent. L'instrument privilégié pour ce faire est le plan. La direction générale de la santé gère ainsi une trentaine de plans de santé publique dont l'efficacité a été sévèrement contestée par la Cour des comptes dans la communication sur la prévention sanitaire qu'elle a remise en octobre à la demande de la Mecss de la commission des affaires sociales de l'Assemblée nationale 17 ( * ) .
La Cour note tout d'abord le flou qui entoure le concept de prévention et sa quasi-absence de portée opérationnelle. Les actions de prévention sont rarement accompagnées d'indicateurs de performance et ceux qui existent sont généralement inadéquats. Sont ainsi pointées les « carences méthodologiques des indicateurs des projets annuels de performance (PAP) ». S'agissant du budget des ARS, les magistrats relèvent que « la globalisation des crédits de santé publique au sein du budget des ARS n'améliorera pas la connaissance de leur emploi en l'absence de mise en place d'outils de suivi spécifiques, d'autant que les sous-actions du programme 204, qui sont pour certaines des pathologies, pour d'autres des déterminants de santé, se recoupent. Par exemple la lutte contre le tabac contribue à prévenir le cancer ou les maladies cardio-vasculaires. »
S'agissant des plans de santé publique eux-mêmes, la Cour est particulièrement critique , les jugeant « trop nombreux, mal articulés et mal suivis ». Partant des principes posés par la loi de santé publique de 2004 sur la hiérarchisation des plans, il apparaît que « si la loi distingue trois types de plans, il n'existe pas de différence, ni dans leur élaboration, ni dans leur suivi, ni dans leur gradation, la DGS ayant retenu le principe d'une absence de priorisation entre les différents programmes de santé publique qu'elle pilote. S'ajoute à cette confusion une grande hétérogénéité des méthodes utilisées pour assurer la cohérence des plans entre eux comme leur suivi ».
L'absence de méthode est la conséquence directe de l'absence de courage politique. L'élaboration des plans, souligne la Cour, semble « obéir davantage à une logique médiatique, à la recherche d'effets d'annonce, qu'à une volonté de stratégie durable ». L'absence de hiérarchie d'ailleurs est justifiée par la DGS comme permettant d'éviter de « donne[r] le sentiment aux professionnels comme aux bénéficiaires que des domaines, jugés comme moins prioritaires puissent être délaissés ». Au total donc, les plans de santé publique sont principalement conçus dans un but d'affichage vis-à-vis des professions de santé et des associations de malades.
La Cour des comptes estime que « l'accumulation de plans non hiérarchisés entretient l'illusion sur la capacité de l'Etat à assurer la meilleure des protections à la population face à tous les risques de santé, à prendre en compte chaque besoin et à engager les moyens financiers nécessaires pour prévenir toutes les maladies. En l'absence de fixation d'une valeur pour la vie humaine dans le domaine de la santé, les dépenses par vie sauvée ou par année de vie en bonne santé peuvent apparaître sans limites ».
C'est à l'aune de ce constat sévère mais impartial que doit être mesurée la déclaration du ministre Xavier Bertrand lors de son audition en commission, selon laquelle c'est la volonté politique qui détermine son action en matière de santé publique 18 ( * ) .
En l'absence d'évaluation des choix de santé publique, une partie des décisions prises apparaît purement idéologique. Il a ainsi été impossible à votre rapporteur d'avoir des éléments précis sur l'impact de la disparition programmée de la gynécologie médicale sur la santé des femmes. Le ministère semble avoir décidé, sur la base de revendications professionnelles, que les compétences données aux sages-femmes et les garanties financières accordées aux gynécologues obstétriciens seront suffisantes. On peut légitimement s'interroger sur ce parti pris.
B. LE REFUS DE REDRESSER LES INSUFFISANCES DE LA SÉCURITÉ SOCIALE
La politique de santé publique s'apparente donc à une suite d'annonces médiatiques au fil de l'eau, accompagnée de mises en oeuvre disparates qui dépendent essentiellement de l'assurance maladie. Le Gouvernement semble avoir renoncé non seulement à toute vision d'ensemble de la santé publique, mais même à corriger les insuffisances de l'assurance maladie.
1. L'abandon de toute hiérarchisation des politiques
Plus que la succession de mesures ponctuelles, on attend du Gouvernement une véritable stratégie en matière de santé publique. Lors de son audition, le ministre a précisément annoncé la mise en place d'une stratégie nationale de santé 2011-2015, mais sur laquelle il n'existe, à l'heure actuelle, que des « éléments de réflexion » . Plutôt que d'un trente et unième programme ministériel, c'est de priorités clairement hiérarchisées et fixées en accord avec le Parlement dont a besoin la politique de santé publique.
C'est précisément ce que prévoit la loi, qui lui est dédiée, du 9 août 2004 19 ( * ) , dont l'article 1 er a fait figurer, dans le code de la santé publique, deux dispositions de principe : l'une, à l'article L. 1411-1, dispose que « La Nation définit sa politique de santé selon des objectifs pluriannuels » ; l'autre, à l'article L. 1411-2, précise : « La loi définit tous les cinq ans les objectifs de la politique de santé publique ». Or, la révision programmée pour 2009 n'est pas même annoncée à ce jour. Votre rapporteur s'interroge sur ce manque de cohérence politique de la part de la majorité présidentielle et constate, au passage, que l'actuel ministre de la santé participait déjà au gouvernement qui a fait adopter le texte de 2004.
Cette abstention a eu des conséquences graves. Les mesures de santé publique relevant de la loi ont été retardées, déposées dans des propositions de loi dont le Gouvernement n'a pas demandé l'inscription à l'ordre du jour de l'une ou l'autre des assemblées, disséminées dans des textes divers avant d'être, à juste titre, censurées par le Conseil constitutionnel en tant que cavaliers.
On a pu relever ce comportement erratique de la part du Gouvernement lorsqu'il a inclus ou accepté l'adjonction de mesures disparates dans le projet de loi HPST à l'Assemblée nationale avant d'accepter leur suppression au Sénat ; la proposition de loi dite « Fourcade » 20 ( * ) a pareillement servi de véhicule à diverses mesures de santé publique, avec l'accord du Gouvernement, le ministre ayant ensuite regretté que « des parlementaires » aient déféré ce texte au Conseil constitutionnel provoquant ainsi l'annulation de celles qui ont été identifiées comme cavaliers. Un sort similaire sera vraisemblablement réservé aux dispositions incluses à tort, mais avec l'approbation du ministre, dans le projet de loi relatif à la sécurité sanitaire du médicament.
2. La stigmatisation des plus démunis
Outre qu'il peine à fixer des orientations claires à la politique de santé publique, le Gouvernement soutient, à l'occasion, certaines initiatives tendant à réduire les actions de solidarité destinées aux plus démunis. Votre rapporteur a entendu le constat qui lui a été présenté par Médecins du Monde « d'une intention politique de nuire aux immigrés en attente de régularisation » au mépris des valeurs républicaines.
a) Un principe d'assistance ancien et confirmé
L'assistance médicale aux malades étrangers sans ressources est un principe réaffirmé par toutes les Républiques qui se sont succédé en France depuis 1789. Le principe en a été posé par la loi du 24 Vendémiaire An II (15 octobre 1794) qui disposait dans son article 18 que « tout malade, domicilié de droit ou non, qui sera sans ressources, sera secouru ou à son domicile de fait, ou à l'hospice le plus voisin ». Il a été repris par la loi du 7 août 1851 qui dispose dans son article 1 er que : « lorsqu'un individu privé de ressources tombe malade dans une commune, aucune condition de domicile ne peut être exigée pour son admission dans l'hôpital existant dans cette commune ». Le rapporteur de la loi, le catholique social Armand de Melun, a souligné à plusieurs reprises, lors des débats, que la loi devait s'appliquer sans distinction aux Français et aux étrangers. Lors de la séance du 21 décembre 1851, s'exprimant au nom de la commission d'assistance publique, il affirme « Qu'il ne soit pas dit que, sur la terre de France, on demande à l'entrée de l'hôpital, non plus des plaies et des douleurs, mais le passeport des malheureux ».
La loi du 15 juillet 1893 relative à l'aide médicale gratuite organise l'assistance sanitaire accordée aux indigents en la mettant à la charge des communes et des départements. La loi précise, dans son article 1 er , qu'elle s'applique aux indigents français et étrangers. (« Les étrangers malades, privés de ressources, seront assimilés aux Français (...) »).
Cette loi, intégrée au code de l'action sociale et des familles 21 ( * ) , n'avait jamais été remise en cause jusqu'au projet de loi de finances pour 2011.
Le principe de l'aide médicale gratuite pour les étrangers en situation irrégulière sur le territoire national a même été conforté du fait de la loi n° 99-641 du 27 juillet 1999 portant création d'une couverture maladie universelle (CMU), qui a permis l'accès de tous les citoyens français et étrangers ayant un titre de résidence à la couverture maladie offerte par la sécurité sociale.
Le principe reconnu par les lois de la République a été également consacré dans l' ordre international : l'article 3-1 de la Convention du 26 janvier 1990 relative aux droits de l'enfant interdit que ceux-ci connaissent des restrictions dans l'accès aux soins nécessaires à leur santé. C'est sur ce fondement que le Conseil d'Etat a écarté, pour les mineurs, l'application de l'article 97 de la loi de finances rectificative pour 2003 qui subordonnait le bénéfice de l'aide à une résidence d'au moins trois mois sur le territoire national 22 ( * ) .
b) Une remise en cause condamnable
A l'initiative de plusieurs députés, le dispositif d'aide, devenu aide médicale de l'Etat (AME) depuis la loi de 1999 créant la CMU 23 ( * ) , a été restreint par la loi de finances pour 2011 : le panier de soins a été réduit, certains soins disponibles soumis à une procédure d'entente préalable, le nombre d'ayants droit limité et l'accès au dispositif conditionné à l'acquittement d'un droit de timbre de 30 euros.
On peut trouver singulier qu'un ministre de la République se félicite que l'assistance médicale à la procréation et les cures thermales aient été retirées du panier de soins 24 ( * ) . En effet, s'il a pu y avoir quelques cas d'accès à la PMA de titulaires de l'aide, ceux-ci étaient essentiellement liés à la nécessité d'éviter la transmission de maladies particulièrement graves aux enfants ; ils sont d'autant plus exceptionnels que 80 % des titulaires de l'AME sont des personnes seules. Surtout, comment peut-on imaginer qu'une cure thermale ait été prescrite à un titulaire de l'AME quand on sait que les frais d'hébergement dans les villes thermales sont à la charge exclusive du malade ? Sous-entendre que les titulaires de l'AME étaient susceptibles de prendre des vacances au frais de l'Etat relève de la désinformation.
Votre rapporteur condamne donc avec la plus grande sévérité les dispositions adoptées l'an dernier dans la loi de finances pour 2011. Il rappelle, sur la méthode employée, l'avis du conseil national des politiques de lutte contre la pauvreté et l'exclusion sociale, placé auprès du Premier ministre, en date du 5 juillet 2011. Cette instance, qui réunit les administrations, les associations et des élus, est présidée par le député Etienne Pinte. A cette date, elle comportait deux sénateurs, dont aucun n'était issu des familles politiques composant l'actuelle majorité sénatoriale 25 ( * ) . Le CNLE a pourtant déploré vivement « le retard de transmission aux parlementaires du rapport Igas-IGF 26 ( * ) , réalisé à la demande du Gouvernement et qui présentait un bilan et des préconisations sur la question. Daté du 24 novembre 2010, il n'a été rendu public que le 30 décembre. Cette rétention d'information n'a pas permis aux parlementaires de juger de la pertinence des propositions qu'il contenait lorsqu'ils ont examiné et voté, en décembre 2010, les dispositions réformant l'AME. Le CNLE considère qu'il y a eu là un défaut majeur de gouvernance d'un dispositif qui remplit des objectifs de santé publique essentiels. »
Sur le fond également, votre rapporteur soutient pleinement les demandes du CNCLE, à commencer par la levée immédiate des restrictions à l'AME.
|
1. La levée immédiate des restrictions à l'AME Compte tenu des éléments du rapport Igas-IGF 2010 venant étayer les constats et observations des acteurs de terrain, professionnels de santé, travailleurs sociaux - éléments qui n'ont pas été mis à la disposition des parlementaires - les mesures d'application de toutes les restrictions issues de la loi de finances 2011 concernant l'Aide médicale d'Etat devraient être retirées immédiatement. 2. La fusion de la CMU et de l'AME Compte tenu de la nécessité de simplifier l'accès aux droits pour favoriser la prévention et l'accès aux soins de toutes les personnes démunies vivant sur le territoire, l'AME et la CMU devraient être fusionnées en un seul dispositif spécifique, destiné aux plus démunis. Un dispositif unique permet des économies de gestion, une simplification pour les personnes concernées et les professionnels de santé et une sécurisation du parcours de soins coordonné sans risque de rupture. Ce dispositif doit être ouvert à toutes les personnes résidant sur le territoire, quel que soit leur statut administratif. 3. Une revalorisation immédiate du seuil de la CMU-c Pour étendre l'accès à une complémentaire santé à tous ceux qui vivent en-dessous du seuil de pauvreté, le seuil CMU-C devrait être revalorisé à hauteur du seuil de pauvreté à 60 % du revenu médian. Grâce à cette revalorisation, toutes les personnes vivant avec moins de 949 euros par mois bénéficieraient d'une complémentaire santé gratuite. 4. Des mesures pour améliorer le recours aux dispositifs
Compte tenu des constats de méconnaissance des
dispositifs et des démarches à entreprendre pour l'obtention et
l'utilisation de la couverture maladie, une information plus large,
ciblée et adaptée doit être faite en direction des
bénéficiaires potentiels, concernant ces dispositifs et
l'organisation du système de santé en général.
En corollaire : cela appelle à une reconnaissance du rôle des permanences d'accès aux soins et à la santé (Pass) dans l'établissement des droits et dans l'accompagnement vers l'accès aux soins, conformément à l'article 76 de la loi du 29 juillet 1998, avec une allocation de moyens adéquats ; il est également préconisé dans ce but que les agents des CPAM assurent des permanences dans les lieux qui reçoivent les personnes en situation de grande précarité 27 ( * ) ; une information sur ces dispositifs, mais aussi sur les liens entre santé et précarité, devrait également être faite auprès des professionnels de santé et du secteur sanitaire et social.
Le CNLE estime que ces mesures sont nécessaires pour
mettre fin aux disparités dans l'accès aux soins et à la
prévention et pour que le droit à la protection de la
santé et à l'accès aux soins des plus démunis
rejoigne le droit commun.
|
Les associations de terrain dressent un constat accablant de l'état de santé des populations éligibles à l'AME : survivant avec un revenu médian de 200 euros par mois, dont il faudra désormais qu'ils soustraient 30 euros par an pour les soins 28 ( * ) ainsi que le montant des tickets modérateurs, les titulaires de l'AME subissent des conditions de vie telles que certains développent, dans les trois ans de leur arrivée en France, des maladies chroniques comme la tuberculose. La prévalence de cette maladie est de 0,8 % en population générale mais de 3 % dans le département de Seine-Saint-Denis et de 30 % parmi les patients du centre de Médecins du Monde dans ce département. Toute interruption du traitement de six mois nécessaire pour soigner cette maladie risque de favoriser la multi-résistance aux thérapies et de favoriser la contagion. Comment, face à cet impératif d'humanité et de santé publique pour l'ensemble de la population, peut-on prendre le risque d'interrompre ou de retarder les prises en charge nécessaires sous le prétexte de maîtrise des dépenses ? Les politiques concernant les immigrés ont une orientation clairement sécuritaire. Mais les arrestations aux abords des centres de soins ou l'expulsion de populations roms entre les deux injections nécessaires à la couverture vaccinale se font au détriment de la santé publique.
|
Depuis le 27 octobre dernier, environ quatre cents victimes de l'amiante dans la région du Nord-Pas-de-Calais se voient réclamer par le fonds d'indemnisation des victimes de l'amiante (Fiva) des sommes variant entre 1 500 et 20 000 euros en raison du revirement de jurisprudence de la Cour d'appel de Douai concernant le barème d'indemnisation qui leur est applicable. L'interprétation favorable aux victimes faite précédemment par la Cour d'appel était minoritaire mais pas isolée puisque des décisions similaires ont été rendues à Metz et à Paris. La Cour de Cassation, saisie par le Fiva des décisions prononcées, les a cependant annulées dans plusieurs décisions à compter de mars 2011. C'est sur leur fondement que les nouvelles décisions de la Cour d'appel ont été rendues. Sans revenir sur le fond du droit, il convient de prendre en compte la situation dans laquelle se trouvent placées les victimes à qui il est maintenant demandé de rembourser une partie des indemnités qui leur ont été allouées. Le Fiva fait valoir qu'il est tenu, en tant qu'établissement public doté d'un agent comptable du Trésor, de recouvrer l'intégralité des sommes indument versées. Il a donc émis des titres de créance à l'encontre des victimes concernées. Il indique cependant qu'il examinera chaque situation, l'état de précarité éventuelle des demandeurs ainsi que les rentes en cours de versement par les caisses pour déterminer les modalités de remboursement les plus adaptées. Pourtant il paraît particulièrement difficile de demander aux victimes ou à leurs familles de rembourser des sommes parfois importantes et qui ont été utilisées pour des dépenses souvent en lien direct avec le dommage subi. Les victimes pouvaient légitimement considérer que la justice leur avait attribué une indemnisation qui leur revenait de droit. Il était dès lors presque impossible de conserver cette somme intacte pendant les deux années ou plus qu'a duré la procédure de cassation et du nouveau jugement d'appel.
Il paraît donc impératif que cessent tant les
recours juridiques contre les décisions favorables aux victimes de
l'amiante que la mise en recouvrement des créances. Votre rapporteur
demande donc au conseil d'administration du Fiva et au ministre de tutelle de
prendre clairement position en ce sens.
|
II. LA CROISSANCE DES INÉGALITÉS DE SANTÉ
Comme l'indiquait un des livres-manifestes du parti républicain en 1842, « un peuple maladif, lorsqu'aucune cause matérielle n'y contribue, est nécessairement un peuple qui a de mauvaises lois. » 29 ( * ) . Aujourd'hui, les mauvaises lois et la faiblesse des politiques conduites pour les pallier expliquent la croissance des inégalités de santé dans notre pays. Or, la santé est un des fondements du pacte social ; remettre en cause l'accès de tous aux soins est susceptible de lui porter une atteinte irrémédiable.
A. UN ÉCART CROISSANT ENTRE OBJECTIFS AFFICHÉS ET RÉALITÉ
Le système curatif français est l'un des meilleurs au monde et l'espérance de vie progresse : le Gouvernement a utilisé la répétition incantatoire de ces deux observations pour justifier des réformes sanitaires et sociales d'ampleur comme la fermeture des hôpitaux de proximité ou le report de l'âge de la retraite.
La réalité n'est pourtant pas si simple. « L'Etat de santé des Français apparaît globalement bon » selon la Drees 30 ( * ) ; mais elle ajoute aussitôt que « des disparités sensibles perdurent tant entre hommes et femmes qu'entre territoires ou entre catégories sociales et dans certains groupes de population ». En réalité, si l'on considère les inégalités territoriales de santé, ce n'est pas une persistance des inégalités que l'on constate, mais une augmentation.
1. Les inégalités territoriales de santé
Les travaux d'Emmanuel Vigneron, professeur d'aménagement sanitaire de l'université de Montpellier et membre du Haut Conseil de la santé publique 31 ( * ) , permettent de prendre une conscience exacte de ce fait. Il importe en effet de ne pas se contenter de la progression en moyenne des indicateurs de santé mais de prendre également en compte les écarts-types ainsi que les écarts relatifs qui reflètent les disparités territoriales par rapport à la moyenne. C'est alors une autre France qui apparaît, une France où inégalités territoriales et inégalités sociales se cumulent, car le prix du foncier cause l'éviction des populations fragiles des centres vers les périphéries des villes et des départements, et ce de manière croissante depuis trente ans. Ainsi, on constate que les écarts territoriaux de surmortalité, qui s'étaient réduits pendant la période des Trente Glorieuses, s'accroissent à nouveau depuis dix ans.
Evolutions cantonales défavorables de la
mortalité prématurée
entre 1991-1997 et
2001-2007
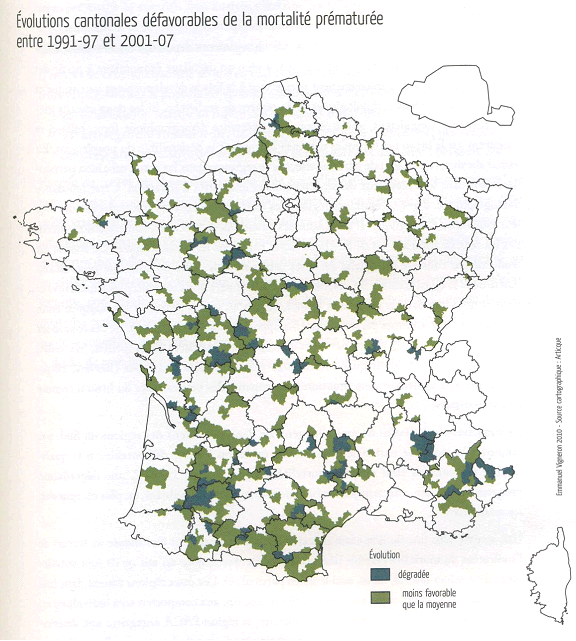 Source : Emmanuel
Vigneron,
Source : Emmanuel
Vigneron,
« Les inégalités de santé dans les
territoires français », Elsevier-Masson, 2011
La technicisation des soins, c'est-à-dire la nécessité de recourir à un appareillage lourd et coûteux, et la désertification médicale ont fortement contribué à une métropolisation des soins. Celle-ci laisse en retrait les populations les plus fragiles et cause même la dégradation relative de la situation des périphéries où sont cantonnés les moins favorisés. On peut ainsi constater, dans le département du Nord, l'évolution parallèle du quartier Euralille, récemment construit avec des infrastructures dynamiques, et la dégradation relative de la situation sanitaire de la zone de Fourmies.
Parallèlement à l'éloignement des services de santé, le reste à charge augmente et contribue à dégrader le niveau de santé.
Evolution tendancielle de quelques indices majeurs
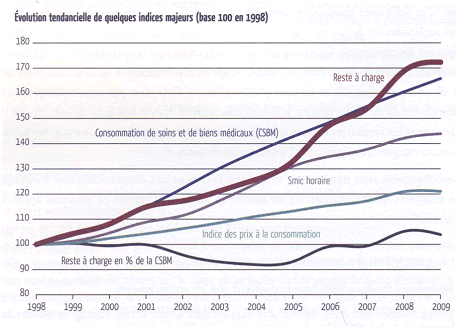
Source : Emmanuel Vigneron,
« Les
inégalités de santé dans les territoires
français », Elsevier-Masson, 2011
Le nombre d'ablations des dents chez les femmes de moins de quarante-cinq ans est directement lié à la difficulté d'accéder géographiquement et financièrement à un dentiste et au fait qu'un dentier coûte moins cher que plusieurs interventions sur des dents malades. Ce sacrifice de dents saines chez des personnes jeunes est une défaite de la santé publique.
|
A âge et à sexe égal, l'existence et
l'importance des problèmes de santé sont d'abord liées
à la position sociale et au niveau d'études. Tous les
indicateurs, que ce soit l'état général de santé
déclaré, la mortalité, la mortalité
prématurée, l'espérance de vie, la morbidité
déclarée ou mesurée ou le recours aux soins, font
apparaître un gradient selon la catégorie professionnelle ou le
niveau d'études. On observe une diminution graduelle du risque tout au
long de la hiérarchie sociale sans aucun effet de seuil. Ce
phénomène est connu sous le terme de « gradient social
de santé ».
De nombreuses recherches se sont attachées à identifier les facteurs de ces inégalités. Parmi ceux qui ont été avancés, on trouve : les conditions de vie et notamment de travail ; les modes de vie et comportements à risque ; le rôle cumulatif des différences de conditions de vie au cours de l'existence ; la causalité inverse selon laquelle l'état de santé expliquerait les différences de revenus ; l'effet de la structure sociale (position relative, domination hiérarchique et perte d'autonomie) ; le rôle du système de santé et de soins ; certains facteurs nationaux dont pourraient faire partie les politiques sanitaires et sociales etc. Aucune de ces hypothèses ne suffit à elle seule à expliquer le phénomène, qui résulte à l'évidence de causalités combinées. Ce sont souvent les mêmes populations, les moins favorisées (faible revenu, peu diplômées), qui cumulent les expositions aux différents facteurs de risque pour la santé, que ce soit dans l'environnement professionnel (exposition au travail physiquement pénible, au travail de nuit, aux produits toxiques, etc.) ou dans l'environnement familial (pollutions affectant le logement comme le bruit, la mauvaise qualité de l'air ou de l'eau, etc.). Ce sont elles aussi qui ont le plus souvent les comportements défavorables à la santé (notamment en matière de nutrition, d'activité physique, de prévention, etc.). Les inégalités s'inscrivent dès le plus jeune âge : les enfants d'ouvriers, de même que les enfants scolarisés en zone d'éducation prioritaire (Zep) ou en zone rurale ont un état de santé buccodentaire plus mauvais ou sont plus souvent en surcharge pondérale que les autres enfants. Si des évolutions favorables peuvent être observées dans toutes les catégories sociales pour l'état de santé bucco-dentaire, les inégalités persistent. Pour la surcharge pondérale, elles s'aggravent. Ainsi la prévalence de la surcharge pondérale chez les enfants de 10-11 ans dont le père est cadre ou de profession intellectuelle supérieure a diminué, passant de 12,8 % (dont 1,3 % d'obèses) en 2001-2002 à 7,4 % (dont 0,6 % d'obèses) en 2004-2005. En revanche, chez les enfants dont le père est ouvrier, la prévalence de la surcharge pondérale est restée stable (23,3 % en 2001-2002 et 24,5 % en 2004-2005) et la prévalence de l'obésité a augmenté de 5,1 % à 6,1 % au cours de la même période. L'écart entre les cadres et les ouvriers s'est ainsi accru : en 2004-2005 on dénombre dix fois plus d'enfants obèses chez les ouvriers que chez les cadres, contre quatre fois plus en 2001-2002. Ces inégalités perdurent chez les adultes. Ainsi, les adultes en surcharge pondérale, et plus spécifiquement le nombre des obèses, ont été en forte croissance pendant les années 1990. Les évolutions plus récentes montrent un infléchissement des augmentations de prévalence d'obésité ; pour autant, celle-ci continue de progresser, notamment chez les femmes et les disparités sociales semblent s'accroître.
Les inégalités sociales de mortalité sont
également importantes. L'écart d'espérance de vie à
trente-cinq ans entre cadres et ouvriers est de sept ans pour les hommes et de
trois ans pour les femmes. En outre, plus l'espérance de vie est
courte, plus elle est grevée d'incapacités fonctionnelles. Les
différences sociales d'espérance de vie sans incapacité
perdurent après soixante ans, témoignant d'un effet de long terme
de la catégorie socioprofessionnelle et des conditions de vie qui lui
sont associées. Ces inégalités d'espérance de vie
se doublent par ailleurs d'inégalités dans le nombre
d'années vécues en bonne santé. Ainsi, au sein d'une
durée de vie déjà plus courte, les ouvriers vivent un plus
grand nombre d'années avec des problèmes de santé. De
manière générale, plus l'espérance de vie est
courte, plus les années d'incapacité sont nombreuses. Seuls les
agriculteurs bénéficient d'une espérance de vie plus
longue que la moyenne mais avec aussi davantage d'années avec des
limitations fonctionnelles.
Certains dispositifs comme le dépistage organisé pourraient contribuer à la réduction des inégalités de santé. La généralisation du dépistage organisé du cancer du sein en France date de mars 2004. Dans les enquêtes en population générale, la proportion de femmes déclarant avoir réalisé une mammographie dans les deux ans est un peu inférieure à 80 % mais elle a augmenté entre 2000 et 2008 et les écarts entre les classes d'âge se sont atténués. Ainsi, si dans les classes sociales les moins favorisées, le taux de couverture est plus faible, les disparités socio-économiques semblent se réduire progressivement. Les dispositifs comme la couverture maladie universelle (CMU) et les permanences d'accès aux soins de santé (PASS) ont pour objectif d'améliorer l'accès aux soins des personnes en situation précaire. En matière d'accès aux soins, des obstacles financiers peuvent toutefois persister. En 2008, 15 % des personnes adultes de dix-huit ans ou plus déclaraient avoir renoncé à des soins pour des raisons financières au cours des douze derniers mois. Les renoncements sont toujours concentrés sur un nombre limité de soins, ceux pour lesquels les dépenses restant à la charge du ménage sont les plus importantes. Ainsi, 47 % des renoncements concernent la santé bucco-dentaire, 18 % l'optique et 12 % les soins de spécialistes. Ce renoncement est plus fréquent pour les femmes (18 %) que pour les hommes (12 %). L'absence de couverture complémentaire est le facteur principal du renoncement. Quand les données régionales ou départementales existent, on constate des différences territoriales sensibles en matière de mortalité comme de morbidité pour de nombreux problèmes de santé. Pour la mortalité évitable, par exemple, il existe un gradient nord-sud, particulièrement marqué pour les hommes, les régions du sud de la France connaissant une situation plus favorable. Ces disparités, en partie liées à des différences territoriales de structures démographiques ou sociales, témoignent toutefois de besoins de santé différenciés. Des disparités existent également entre la métropole et les départements d'outre-mer. Ainsi, les disparités sont particulièrement marquées entre la métropole et la Guadeloupe, la Guyane et la Réunion, pour les taux de prématurité et d'enfant de petit poids qui y sont en 2010 près de deux fois plus élevés qu'en métropole. On pourrait également citer les indicateurs de mortalité infantile et périnatale, les taux d'IVG notamment chez les mineures, certains indicateurs de morbidité (diabète, hypertension artérielle par exemple) ou de mortalité spécifique. Les inégalités sociales de santé sont liées outre à l'accessibilité financière et géographique aux soins, à des facteurs structurels relevant, pour l'essentiel, d'autres secteurs que le secteur sanitaire. Elles sont largement le résultat des autres inégalités sociales qui caractérisent un pays à un moment donné de son histoire et de son développement économique. Les actions à mener pour réduire les inégalités sociales de santé se situent donc en grande partie dans le champ d'autres politiques publiques, et notamment des politiques fiscales et sociales, éducatives et environnementales. Le Parlement européen a adopté une résolution en faveur de la réduction des inégalités de santé dans l'Union Européenne. Cette résolution rappelle aux Etats membres que la lutte contre les inégalités de santé est une priorité à mettre en oeuvre dans les principes du « Health in all policies » (une inclusion de la santé dans toutes les politiques). Il rappelle que la lutte contre les inégalités de santé ne pourra être efficace sans une politique commune et des stratégies de santé publique coordonnées et que la lutte contre les inégalités socio-économiques a également un impact fort sur les inégalités de santé. Réaliser des progrès dans la lutte des inégalités sociales de santé ne pourra donc se faire qu'au prix d'un développement fort de l'interministérialité, comme le souligne le rapport du Haut Conseil de la santé publique sur les inégalités sociales de santé.
Source : suivi des objectifs de la loi de santé
publique,
|
2. Des indicateurs inadéquats
Développer la politique de prévention est le premier but affiché de la mission « Santé ». Un des neuf objectifs officiels, l'objectif n° 2, est de plus explicitement la réduction des inégalités territoriales et sociales de santé. Néanmoins les indicateurs liés à la politique de prévention (dépistage du Sida, participation aux campagnes de dépistage du cancer du sein et consommation d'alcool) ne permettent pas d'évaluer l'évolution de pathologies plus communes (problèmes dentaires, cataractes, problèmes dermatologiques) qui se développent plus largement dans certaines parties de la population en raison du manque de soins et sont les marqueurs sociaux de la précarité, identifiés comme tels par l'institut de veille sanitaire (InVS).
Le décalage entre les indicateurs choisis et la réalité sociale explique la faiblesse de l'action gouvernementale. C'est sans doute pour cette raison que les « éléments de réflexion pour une politique nationale de santé » soumis à la conférence nationale de santé en juin 2011, proposent de rompre avec « une action contre les inégalités de santé jusqu'à présent trop souvent limitée aux populations les plus vulnérables » afin « de renverser l'approche et de la positiver en une finalité de promotion de l'égalité devant la santé, impliquant, selon un principe d'équité, d'apporter ce qui est nécessaire à chaque individu ou chaque groupe, selon ses besoins, pour qu'il puisse développer et maintenir son capital santé, en s'attaquant aux déterminants des inégalités de santé . » L'approche en question doit permettre de combiner la prise en compte des besoins individuels et celle des « éventuels besoins spécifiques des différents groupes de populations ». Votre rapporteur est sceptique quant à la portée pratique de ces réflexions complexes et ambitieuses qui sont d'abord centrées sur l'individu.
Il faut veiller à ce que la responsabilisation de chacun en matière de santé ne serve pas à décrédibiliser les politiques de l'Etat. C'est pourtant l'orientation choisie par les lobbys industriels, tant dans le domaine de l'alcool que dans l'ensemble du secteur agro-alimentaire, afin de brouiller les campagnes de prévention. La faiblesse des moyens financiers de l'Etat le rend à cet égard particulièrement vulnérable : comme l'a souligné Thanh Le Luong, directrice générale de l'Inpes, une campagne de l'institut contre l'alcool mobilise un budget de 3 millions d'euros, tandis que le budget de publicité annuel des industries de l'agro-alimentaire est de 1,5 milliard. Or, l'idée que les comportements de chacun sont les vrais déterminants de sa santé est fausse. Ainsi que le montrent les études menées depuis vingt ans en matière d'égalité de santé, les facteurs individuels sont pris dans un ensemble bien plus large de déterminants, qui englobe les conditions socio-économiques, culturelles et environnementales.
Les déterminants de santé
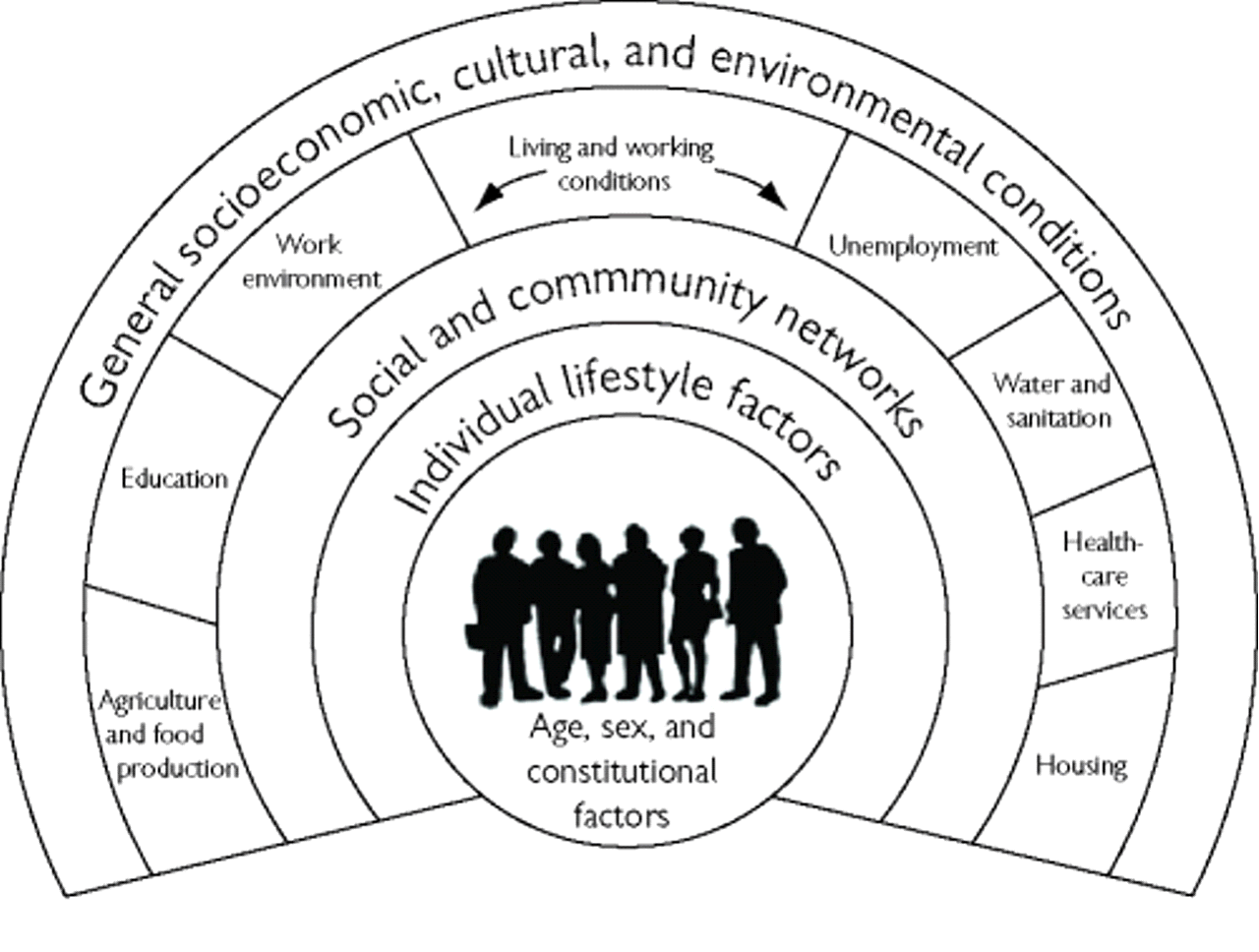
Légende française :
|
Conditions générales économiques, culturelles et environnementales |
|||||||
|
Agriculture et production de la nourriture |
Education |
Travail et environnement |
Conditions de vie et de travail |
Chômage |
Eau et assainissement |
Services de santé |
Logement |
|
Réseaux sociaux et communautaires |
|||||||
|
Facteur individuels |
|||||||
|
Age, sexe et facteurs constituants |
|||||||
Source : Göran Dalgren et Margaret
Whitehead,
« Policies and srategies to promote social equity in
health », Institute for futures studies, 1991
Seule une approche sociale globale est donc de nature à permettre véritablement d'améliorer l'état de santé de la population.
B. DES MESURES COMPENSATRICES INSUFFISANTES
Face aux inégalités territoriales et sociales de santé, les mesures prises par le Gouvernement sont faussement innovantes et réellement conservatrices.
1. Les soins de premier recours, une notion juridiquement vide de sens
La loi HPST a introduit dans le droit la notion de soins de premier recours , dans le cadre d'une approche territoriale de la santé. Cette notion, qui aurait pu servir de base à une politique de réduction des inégalités territoriales et avait été présentée comme telle lors des Etats généraux de l'offre de soins, est en fait délibérément vide de sens.
L'idée d'une organisation territoriale des soins reposant sur une approche rationnelle de leur degré de difficulté technique date de l'entre-deux-guerres. Partiellement mise en oeuvre après la Seconde Guerre mondiale au Royaume-Uni où elle trouve son origine, cette idée a, depuis, été reprise et portée par l'organisation mondiale de la santé (OMS) qui l'a adoptée comme le modèle le plus efficace pour la construction d'un système de santé. En France, l'offre territoriale de soins a traditionnellement été analysée en termes d'implantation d'infrastructures hospitalières publiques, tandis que la médecine de ville, reposant sur la liberté d'installation des médecins, était appelée à s'autoréguler. Mais la rationalisation financière et le prétexte d'une sécurité accrue des soins dispensés ont eu pour conséquence la réduction du nombre des hôpitaux de proximité et ont servi à restructurer la vision publique de l'offre de soins sur l'ensemble du territoire autour de la médecine libérale de ville. La loi HPST a ainsi fait apparaître la notion de médecin généraliste de premier recours.
Or cette vision n'est pas dépourvue d'ambiguïté. Malgré les efforts d'unification menés par l'OMS, il n'existe pas moins de quatre-vingt-douze définitions de soins de premier recours aux Etats-Unis et c'est une approche qui varie selon les pays en Europe. Cette imprécision découle du fait que trois logiques doivent être prises en compte : logique territoriale, logique technique et logique financière. Ces logiques n'ont jamais été conciliées et demeurent concurrentes dans l'organisation française des soins.
Si l'on appliquait strictement les préconisations de l'OMS, l'organisation territoriale des soins en niveaux de recours serait particulièrement directive. La logique est d'abord technique : deux ou trois niveaux de recours sont définis en fonction de la complexité des soins requis. Dans cette perspective, les soins de premier recours sont les soins usuels pour les pathologies légères dont le diagnostic est aisé, ils sont dispensés par les médecins généralistes. Les soins de second recours sont les soins qui ne peuvent être pris en charge par les médecins généralistes en raison de leur complexité : ils le sont alors par les médecins spécialistes. On distingue généralement un troisième niveau de soins qui se caractérise par la nécessité du recours à un plateau technique important ou à une médecine de pointe : il s'agit là de soins hospitaliers. La logique territoriale, dans cette vision stricte, découle de la logique technique. On doit, dans chaque commune, avoir accès aux soins de premier recours, mais la gamme complète des soins spécialisés peut n'être présente que dans un ou plusieurs centres urbains et les soins hospitaliers de pointe accessibles uniquement dans les villes les plus importantes. Enfin, pour ce qui est de la logique financière, les soins de deuxième et de troisième recours ne sont que subsidiaires et leur remboursement est subordonné à leur prescription par le médecin de premier recours.
La France n'a pas fait ce choix d'organisation des soins. La réforme mise en oeuvre par la loi du 13 août 2004 relative à l'assurance maladie a instauré un parcours de soins dont le respect conditionne le remboursement des actes par l'assurance maladie. Elle a créé la fonction de médecin traitant dans une perspective d'abord économique, avec pour but essentiel de limiter la possibilité pour les patients de consulter plusieurs médecins. Ainsi, elle ne repose pas sur une approche en termes de complexité technique des soins, puisqu'elle n'a pas imposé le recours systématique à un médecin généraliste, un spécialiste pouvant être choisi comme référent. Par ailleurs, la réforme a préservé l'accès direct à un certain nombre de spécialités médicales et n'a aucunement affecté le recours aux soins hospitaliers. On ne peut donc considérer qu'ait été mise en place à cette époque une organisation des soins fondée sur des niveaux de recours.
La loi HPST a défini les soins de premier recours comme étant l'ensemble des soins de qualité accessibles territorialement, ce qui en fait un simple constat empirique, et n'augmente en aucune façon les pouvoirs du médecin généraliste en matière de régulation des soins, cette mission demeurant à la charge du médecin traitant. Même si cette distinction a un impact pratique assez faible, puisque 99,5 % des Français ont choisi un médecin généraliste comme médecin traitant, elle est source de confusions dans la mesure où la définition d'un médecin généraliste de premier recours pourrait être considérée comme une remise en cause de la possibilité de choix d'un spécialiste comme médecin référent ou de l'accès direct aux spécialistes (gynécologues, ophtalmologistes, psychiatres, neurologues et neuropsychiatres) désignés par les partenaires conventionnels dans le cadre de la réforme de 2004. De fait, elle n'a trouvé aucune application concrète depuis 2009 car, pour la mettre en pratique, il faudrait une véritable organisation publique de l'offre de soins et un contrôle de l'implantation des médecins généralistes. C'est, ici encore, une mesure que le Gouvernement a esquissée pour prétendre répondre aux besoins des territoires, mais qu'il se refuse à assumer.
2. Amener la santé aux Français et non l'inverse
Le pacte social de 1945 reposait sur le refus de fonctionnariser ou de contractualiser les médecins, comme au Royaume-Uni, à condition que la médecine libérale couvre les besoins de santé de la population. Mais celle-ci ayant renoncé à fournir une offre suffisante de soins sur l'ensemble du territoire ou en étant incapable, il convient de revenir également sur son statut.
Le système actuel a montré ses limites puisqu'une demande solvable de soins ne trouve plus d'offre en raison du caractère jugé peu attractif du territoire sur lequel elle se trouve. Or le manque de médecins est inacceptable et il est porteur de régression sociale. Les médecins ruraux ou de zones péri-urbaines qui acceptaient de se rendre au domicile des malades apportaient avec eux une culture de la santé publique. Ils enseignaient aux populations qui n'avaient pas eu d'autre éducation ce qu'est la maladie, comment il faut la prévenir, l'identifier et pourquoi il faut se soigner. La carte des hospitalisations qui auraient pu être évitées si la pathologie avait été prise à temps, est fortement corrélée avec celle des Français sans diplômes. Alors même que l'Etat n'assume plus sa fonction de protection des plus faibles en obligeant à la vaccination, au nom d'une prétendue liberté de choix, les experts notent le retour aux pratiques préscientifiques dans les territoires sous-dotés. Magiciens et charlatans remplacent les médecins disparus et mettent en danger la santé et la capacité de compréhension du monde des populations. Si les gouvernements se contentent encore de demi-mesures en matière d'offre de soins, l'avenir de la France sera sombre.
Votre rapporteur considère qu'il est impératif de prendre en charge la santé des Français au plus près de leur lieu de vie, c'est-à-dire notamment au travail et à l'école. La revalorisation de la médecine du travail et de la médecine scolaire, souvent annoncée mais jamais mise en oeuvre, n'a que trop tardée. Une politique déterminée d'augmentation des effectifs, de redéfinition des missions et de valorisation de la profession pour favoriser le recrutement est plus que jamais nécessaire.
*
* *
Réunie le jeudi 24 novembre 2011, la commission a donné un avis défavorable à l'adoption des crédits de la mission « Santé » et des articles qui lui sont rattachés.
EXAMEN DES ARTICLES RATTACHÉS
Article 60 (art. L. 426-1 (nouveau) du code des assurances, art. L. 1142-2, L. 1142-14, L. 1142-15, L. 1142-16, L. 1142-21 et L. 1142-21-1 du code de la santé publique) - Responsabilité civile des professionnels de santé
Objet : Cet article prévoit la création d'un dispositif de mutualisation assurantiel des risques encourus par les professionnels de santé libéraux au titre de leur responsabilité civile.
I - Le texte proposé
Depuis l'affaire « Perruche » en 2000, la question de la responsabilité civile médicale des professionnels libéraux, et plus particulièrement de certains d'entre eux exerçant des spécialités particulièrement à risque, donne lieu à des débats récurrents au Parlement. La mise en cause de la responsabilité de ces professionnels est plus fréquente qu'auparavant et les indemnisations accordées aux victimes plus élevées. Cette situation suscite une inquiétude très forte des professionnels concernés sans qu'une solution pérenne et satisfaisante ait jusqu'à présent pu être mise en place.
Actuellement, ces professionnels sont tenus de s'assurer pour un montant minimal de 3 millions d'euros par sinistre et de 10 millions par an. Ils peuvent bénéficier d'une aide à la souscription d'une assurance en responsabilité civile de la part de la caisse primaire d'assurance maladie. La plupart des médecins libéraux bénéficient aujourd'hui de couvertures d'assurance allant au-delà du minimum imposé et sont assurés à hauteur de 6 à 8 millions par sinistre.
Si ces dispositions permettent d'assumer la plus grande partie des sinistres, certaines décisions d'indemnisation peuvent dépasser le niveau des garanties souscrites ou intervenir plus de dix ans après la cessation d'activité du professionnel, à un moment où sa couverture a expiré.
L'article 44 de la loi de financement de la sécurité sociale pour 2010 a pris en compte cette situation en prévoyant l'intervention de l'Oniam, l'office national d'indemnisation des accidents médicaux, lorsqu'un médecin libéral exerçant une spécialité chirurgicale, obstétricale ou d'anesthésie-réanimation est condamné par une juridiction à réparer les dommages subis par la victime à l'occasion d'un acte lié à la naissance, que la couverture d'assurance du professionnel est épuisée et que le victime ne peut obtenir l'exécution intégrale de la décision auprès du professionnel concerné. Lorsque l'Oniam règle la part d'indemnité non prise en charge par l'assureur du professionnel, ce dernier doit remboursement de la créance sauf dans le cas où le délai de validité de la couverture d'assurance est expiré « ou que le juge compétent a constaté l'incompatibilité du règlement de la créance avec la solvabilité du professionnel ».
Ces dispositions ont été étendues aux sages-femmes par la loi de financement de la sécurité sociale pour 2011, mais n'ont pas mis fin aux inquiétudes des professionnels de santé libéraux. Elles ne concernent en effet que certaines spécialités et exclusivement les actes liés à la naissance.
En janvier 2011, Gilles Johanet, conseiller-maître à la Cour des comptes et nommé depuis président du comité économique des produits de santé, a établi un rapport sur la question, proposant la mise en oeuvre d'une solution de mutualisation du risque assurantiel entre professionnels concernés pour prendre en charge les indemnisations dépassant un certain plafond.
A la suite de ce rapport, un dispositif de nature publique entièrement mutualisé entre les professionnels concernés a été intégré à la proposition de loi dite « Fourcade » mais ensuite censurée par le Conseil constitutionnel en tant que cavalier législatif.
Ce dispositif invalidé a été intégré au projet de loi de finances dans des termes identiques. Il a pour vocation de faire disparaître l'ensemble des « trous de garantie » pouvant exister pour les professionnels libéraux.
Le texte se compose de trois parties.
La première crée un nouveau chapitre au sein du code des assurances relatif au fonds de garantie des dommages consécutifs à des actes de prévention de diagnostic ou de soins dispensés par des professionnels de santé. Ce fonds indemnisera les victimes de dommages consécutifs à des actes de prévention, de diagnostic ou de soins dispensés par les professionnels de santé libéraux pour la part de leur préjudice qui dépassera le plafond de l'assurance obligatoire ou celui du contrat du professionnel concerné s'il est supérieur.
L'exposé des motifs de cet article précise que « Le seuil réglementaire de couverture minimale obligatoire est actuellement fixé à 3 millions d'euros. Il sera relevé à 8 millions d'euros par décret en Conseil d'Etat afin de ne pas empiéter sur le marché existant ». Le fonds interviendra donc pour payer les dommages fixés au-delà de 8 millions d'euros.
La gestion du fonds sera assurée par la caisse centrale de réassurance (CCR), société anonyme, détenue intégralement par l'Etat. La CCR gère déjà cinq fonds publics, parmi lesquels le fonds de prévention des risques naturels majeurs.
L'ensemble des professionnels de santé visés par le code de la santé publique, soit environ trois cent mille personnes, devront contribuer à ce fonds, au travers d'une cotisation annuelle, perçue par les assurances, dont le montant sera fixé par arrêté entre 15 et 25 euros par an.
Aucune transaction ne pourra être opposée au fonds s'il n'y est pas partie.
Un décret en Conseil d'Etat précisera les conditions d'application de ces dispositions.
La deuxième partie prévoit la remise au Parlement d'un rapport gouvernemental dressant un bilan du dispositif cinq ans après sa mise en oeuvre.
La troisième partie organise les relations entre le fonds et l'Oniam.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté quatorze amendements à cet article à l'initiative du Gouvernement et de Gérard Bapt pour :
- interdire toute action récursoire du fonds contre le professionnel concerné ;
- inclure parmi les dommages pris en charge par le fonds ceux qui seraient prononcés après l'expiration de la couverture d'assurance du professionnel de santé ;
- préciser la date d'entrée en vigueur du dispositif ;
- apporter des précisions rédactionnelles.
III - La position de la commission
La mise en place de ce fonds apporte une réponse à l'inquiétude des professionnels et garantit l'indemnisation des victimes. Néanmoins, les cas où le fonds interviendra sont heureusement appelés à demeurer peu nombreux. Votre rapporteur note cependant que ce sont les primes d'assurance excessives et le refus par les assureurs de couvrir le risque exceptionnel qui sont la cause de l'intervention de l'Etat. Une réflexion sur l'intérêt de conserver au secteur privé l'assurance de la responsabilité civile médicale doit donc être menée. Dans cette attente, le dispositif proposé peut paraître équilibré.
Afin de suivre au plus près la mise en oeuvre du dispositif, votre commission a adopté un amendement prévoyant la présentation au Parlement d'un rapport d'étape dans les trois ans, puis d'un bilan définitif à établir deux ans après pour apprécier le bien-fondé du mécanisme proposé.
Votre commission vous propose d'adopter cet article ainsi modifié.
Article 60 bis (art. 165-11 du code de la sécurité sociale) - Instauration d'une taxe affectée au profit de la Haute Autorité de santé
Objet : Cet article, inséré par l'Assemblée nationale, vise à instaurer une taxe perçue par la HAS à l'occasion du dépôt des dossiers d'évaluation des dispositifs médicaux.
I - Le dispositif proposé par l'Assemblée nationale
Le projet de loi relatif aux produits de santé prévoit de rendre obligatoire l'évaluation par la HAS de certaines catégories de dispositifs médicaux. Il introduit à cette fin un article L. 165-11 dans le code de la sécurité sociale.
Comme pour toutes les autres procédures d'évaluation de produits de santé, cet article prévoit que le dépôt d'un dossier d'évaluation par l'industriel s'accompagne du paiement d'une contribution d'un montant maximal de 5 580 euros versée à la HAS.
II - La position de la commission
Votre rapporteur note que le système des taxes affectées aux autorités sanitaire perdure malgré l'affaire du Mediator. Or, il est par principe opposé à ces méthodes qui ne peuvent qu'alimenter les soupçons de dépendance de la HAS vis-à-vis de l'industrie.
Il note par ailleurs que cette disposition figure également à l'article 33 du projet de loi de financement de la sécurité sociale pour 2012, où elle trouve plus naturellement sa place.
Votre commission vous propose donc de supprimer cet article.
Article 60 ter - Fonds d'indemnisation des personnes victimes du tabac
Objet : Cet article, inséré par l'Assemblée nationale, vise à demander un rapport sur la mise en place d'un fond d'indemnisation des personnes victimes du tabac.
I - Le dispositif proposé par l'Assemblée nationale
Cet article vise à ce que le Gouvernement remette au Parlement, avant le 31 décembre 2012, un rapport sur les perspectives d'instauration d'un fonds de prévention et d'indemnisation des personnes victimes du tabac.
Ce fonds serait alimenté par une taxe spéciale de 10 % assise sur le chiffre d'affaires réalisé en France par les fabricants de tabac. Ce chiffre d'affaires s'élève à 2,1 milliards d'euros pour l'année 2010.
II - La position de la commission
Votre rapporteur note, pour s'en amuser, que l'idée portée par cet article aurait sans doute paru excessive si elle émanait d'un groupe de la majorité sénatoriale. Or, elle résulte d'une initiative du député UMP Yves Bur et a été adoptée à l'Assemblée nationale avec l'avis favorable du Gouvernement.
En attendant la mise en place d'une véritable politique complète et cohérente de lutte contre le tabac, peut être dans le cadre de la stratégie pluriannuelle annoncée par le ministre, cette proposition présente l'intérêt de relancer le débat sur le poids de choix individuels de santé face à l'influence des lobbys.
Votre commission vous propose donc d'adopter cet article sans modification.
TRAVAUX DE LA COMMISSION
I. AUDITION DU MINISTRE
Réunie le mardi 15 novembre 2011 , sous la présidence d'Annie David, présidente, la commission procède à l' audition de Xavier Bertrand , ministre du travail, de l'emploi et de la santé sur le projet de loi de finances pour 2012 (mission « Santé »).
Xavier Bertrand, ministre . - S'agissant des crédits de la mission « Santé» dans le projet de loi de finances pour 2012, ils s'élèvent à près de 1,4 milliard d'euros contre 1,2 milliard en 2011. Leur progression est conforme à la programmation pluriannuelle votée par le Parlement à laquelle s'ajoute une dotation nouvelle de 150 millions d'euros à l'agence française de sécurité sanitaire des produits de santé (Afssaps) à la suite de l'affaire du Mediator. Le budget de l'Afssaps augmente ainsi de 40 millions et bénéficiera de quarante nouveaux postes en 2012 et en 2013. Nous avons fait le choix d'une parfaite étanchéité des ressources de l'agence par rapport à l'industrie pharmaceutique et je pense que c'est une bonne chose. Mais j'appelle les parlementaires à la vigilance. Il ne faut pas que dans les prochaines années, le budget de l'Afssaps devienne une variable d'ajustement du budget. Ce serait plus qu'une erreur, ce serait une faute car il s'agit des crédits de la sécurité sanitaire.
Par ailleurs, l'Afssaps, comme toutes les agences, s'est engagée dans un processus de rationalisation de ses coûts.
Dominique Watrin, rapporteur pour avis . - J'ai plusieurs questions à vous poser.
- Pourquoi l'augmentation des besoins de l'ex-Afssaps a-t-elle été évaluée à 40 millions d'euros ?
- Pourquoi le Gouvernement est-il opposé à la mise en place d'une contribution de l'industrie cosmétique pour la rémunération de la cosmétovigilance assurée par l'ex-Afssaps ?
- Quelles suites le Gouvernement entend-il donner au rapport de la Cour des comptes sur la politique de prévention en matière de santé, remis à la mission d'évaluation et de contrôle de la sécurité sociale (Mecss) de l'Assemblée nationale, qui dresse un constat sévère sur le manque de coordination des actions menées ?
- Quel constat le Gouvernement fait-il sur l'évolution des inégalités géographiques et sociales de santé ?
- Quel bilan dressez-vous des restrictions apportées à l'aide médicale d'Etat (AME) dans la loi de finances pour 2011 ?
- Le droit de timbre de 30 euros mis en place à cette occasion a-t-il pour but de restreindre le nombre des titulaires de l'aide ?
- Pouvez-vous nous présenter le mécanisme destiné à couvrir le défaut d'assurance de certains médecins spécialistes tel qu'il figure à l'article 60 du présent projet de loi de finances ?
Xavier Bertrand, ministre . - S'agissant de l'augmentation du budget de l'Afssaps de 40 millions d'euros, ce montant a été élaboré en concertation avec le directeur de l'agence, Dominique Maraninchi. Il couvre plusieurs postes, et tout d'abord le recrutement d'experts indépendants et la possibilité de leur offrir une progression de carrière. C'est plus important que de créer un corps de super-experts comme le recommandait le rapport Even-Debré. Ces fonds permettront également, en matière de pharmacovigilance de matériovigilance et de pharmaco-épidémiologie, de couvrir une augmentation de la masse salariale, les frais d'achat de nouveaux instruments et les frais d'investissements. Tout ceci a fait l'objet d'un calibrage détaillé.
Je pense néanmoins qu'il faudra faire une évaluation complète dans deux ou trois ans car je ne prétends pas avoir la science infuse.
S'agissant de la taxe sur l'industrie cosmétique, je vous rappelle que Nora Berra a donné un avis favorable à l'amendement présenté par Alain Milon sur le projet de loi de financement de la sécurité sociale pour 2012.
Vous abordez aussi la question tant débattue de l'AME. Je n'ai pas l'intention d'assister passivement à l'augmentation des dépenses qui lui sont consacrées. Notre but est de mettre en place une bonne gestion de l'aide mais sans réduction de l'accès aux soins.
S'agissant des réformes adoptées l'année dernière par le Parlement, les nouvelles conditions sont entrées en vigueur avec le décret du 17 octobre dernier et il est donc trop tôt pour en tirer un bilan. Je souligne simplement que la procréation médicale assistée et le thermalisme ont été retirés du panier de soins ouvert aux titulaires de l'AME car la réalité est qu'ils y figuraient.
Je souligne également que l'accès à l'AME se fait dans le respect de la décision du Conseil constitutionnel du 28 décembre 2010 qui a prévu que les contrôles préalables à l'ouverture des droits ne devaient pas se faire dans des délais susceptibles de porter atteinte à la santé des personnes. Les contrôles seront effectués sous quinze jours, à défaut de quoi la décision de la caisse sera réputée favorable.
Pour moi, le droit de timbre ne pose pas de difficulté sur le terrain. Vous imaginez l'emballement médiatique s'il en créait, et les associations avec lesquelles nous travaillons ne nous ont pas alertés sur ce sujet.
S'agissant du nombre de titulaires, on note une quasi-stabilisation au premier semestre 2011 mais il est difficile de dire si cela est lié au droit de timbre qui n'a été mis en place qu'au 1er mars. Nous effectuerons un suivi détaillé pour savoir si des personnes éligibles n'ont pu avoir accès à l'aide en raison du droit de timbre. A ce stade, la stabilisation du nombre de titulaires me paraît une bonne chose.
Concernant l'article 60 du projet de loi de finances pour 2012, il s'agit de la responsabilité civile médicale. La question avait été réglée à l'occasion de la proposition de loi Fourcade mais des parlementaires ont choisi de déférer ce texte devant le Conseil constitutionnel et la disposition a été annulée. Cela a créé une grande inquiétude chez les professionnels, alors que le Conseil s'est alors prononcé sur des raisons de forme, liées au caractère de « cavalier » de cette mesure, et pas de fond.
Concrètement, nous mettons en place un mécanisme de garantie avec un seuil qui passe de 3 à 8 millions d'euros. Je vous signale que le sinistre le plus important prononcé par les juridictions est de 7 millions d'euros et concerne d'ailleurs un généraliste. Je pense que l'article 60 apporte une solution durable aux problèmes que rencontrent les professionnels en matière de responsabilité.
Dominique Watrin, rapporteur pour avis . - Vous n'avez pas abordé le problème des inégalités de santé.
Xavier Bertrand, ministre . - Je vais tout d'abord vous donner les chiffres du conseil national de l'ordre des médecins. Cette année, il y a eu 9 % d'installations de professionnels en zone rurale de plus que de départs. C'est une bonne nouvelle et c'est peut être pour cela que l'on n'en parle pas. Nous avons par ailleurs deux cent trente maisons de santé pluridisciplinaires qui fonctionnent à travers la France.
Patricia Schillinger . - Il faut cinq ans pour créer ces structures !
Xavier Bertrand, ministre . - Pour moi, elles apportent la meilleure réponse. La région de France qui a le moins de médecins est, je le dis sous le contrôle d'Yves Daudigny et de Caroline Cayeux, la Picardie. Pourquoi ? Parce qu'elle est à proximité de très grandes régions. Il faut donc trouver des solutions adaptées aux réalités de terrain. Pour moi, ce sont les incitations, les contrats de service public et les maisons de santé qui fonctionnent, et pas les mesures coercitives. Dans le cadre de la stratégie nationale de santé que nous avons élaborée pour la période 2011-2015, nous continuerons à avoir des résultats.
Michel Vergoz et Claire-Lise Campion . - Ce sont les collectivités locales qui financent les maisons de santé.
Xavier Bertrand, ministre . - Je n'ai jamais dit que les maisons de santé étaient uniquement financées par l'Etat. Je pense que l'Etat et les collectivités locales ont intérêt à travailler ensemble.
S'agissant du rapport de la Cour des comptes sur la politique de prévention, certes, il y a des problèmes de coordination mais pour moi, la question fondamentale est celle de la volonté politique. Je crois profondément en la politique de santé, et particulièrement en ce qui concerne la prévention. J'ai mis en place deux programmes importants et efficaces : M'T dents et l'ostéodensitométrie. Mais qui peut dire combien ces programmes ont permis d'économiser en matière de soins ? La réalité est que notre système curatif est l'un des meilleurs du monde mais qu'il est insuffisamment préventif.
Il faut parvenir à faire des investissements malgré des budgets restreints, fixer des objectifs atteignables et mobiliser les acteurs. Avec la fixation des objectifs nationaux et le rôle des agences régionales de santé (ARS), je pense que nous y parviendrons. J'ai chargé le directeur national de la santé d'avoir un regard particulier sur cette question. Comme le recommande la Cour des comptes, je suis favorable à ce qu'il devienne également délégué interministériel de la santé.
Georges Labazée . - Vous parlez des ARS. Elles pilotent désormais les programmes interdépartementaux d'accompagnement des handicaps et de la perte d'autonomie (Priac). Des priorités sont fixées mais elles ne sont pas financées. On a donc un décalage entre ce qui a été déterminé comme priorité sur le terrain et le financement.
Xavier Bertrand, ministre . - La question des Priac n'est pas de ma compétence mais de celle de Roselyne Bachelot-Narquin. Je livre néanmoins ceci à votre réflexion : qui retarde la mise en oeuvre des Priac ? Les départements et les ARS ont tendance à se renvoyer la balle et c'est pour cela que les projets attendent.
Patricia Schillinger . - Vous avez décidé de mettre en place une quatrième journée de carence pour les indemnités journalières. Or, nous allons rentrer dans une période d'épidémie grippale. Cela ne va-t-il pas pousser les personnes malades à adopter des comportements à risques en reprenant le travail trop tôt au risque de contaminer leurs collègues ?
Xavier Bertrand, ministre . - Je ne partage pas du tout votre discours. Les personnes qui sont malades se mettent en arrêt maladie et ne vont pas travailler. Vous semblez suggérer qu'il faudrait qu'elles se mettent en arrêt maladie à titre préventif. Ceci étant, s'agissant du délai de carence, de nombreuses entreprises - je n'ai pas dit toutes les entreprises - le prennent en charge.
Il ne faut pas se voiler la face sur les arrêts de travail abusifs. Selon les médecins-conseil de la sécurité sociale, qui sont d'abord des médecins, cela concerne 10 % à 15 % des arrêts pour longue maladie.
Marie-Thérèse Bruguière . - J'ai eu l'occasion, dans le cadre de la délégation aux collectivités territoriales et à la décentralisation, d'établir un rapport sur le lien entre santé et territoire et j'ai été frappée par l'intérêt de la télémédecine. Par ailleurs, les médecins font des études longues et il nous a paru intéressant qu'on puisse intégrer à leur cursus un an de stage en médecine de ville dans les zones sous-dotées.
Xavier Bertrand, ministre . - C'est effectivement une idée intéressante pour améliorer l'accès aux soins dans les zones sensibles, et pas seulement dans les zones rurales. Un contact précoce avec le terrain est nécessaire pour favoriser l'implantation des médecins dans les zones sous-dotées. Nous sommes en train d'élaborer des maquettes nécessaires avec le ministère de l'enseignement supérieur et de la recherche.
Sur la télémédecine, il faut qu'il y ait effectivement un médecin de l'autre côté de l'appareil mais, je suis d'accord avec vous, cela offre de vraies perspectives.
Annie David, présidente . - Une délégation de la commission des affaires sociales a eu l'occasion de se rendre l'année dernière en Guyane. Nous avons pu voir comment, dans des zones difficiles d'accès, la télémédecine apporte de véritables progrès.
II. EXAMEN DE L'AVIS
Réunie le jeudi 24 novembre 2011 , sous la présidence d'Annie David, présidente, la commission procède à l'examen du rapport pour avis de Dominique Watrin sur le projet de loi de finances pour 2012 (mission « Santé » et les articles 60, 60 bis et 60 ter rattachés).
Dominique Watrin, rapporteur pour avis . - Je demande l'indulgence de la commission pour ce premier rapport sur la mission « Santé » auquel j'ai dû me consacrer dans un contexte de calendrier particulièrement chargé.
La situation est singulière car ce budget enregistre une hausse de 150,5 millions par rapport à la programmation pluriannuelle votée en 2010. En particulier, les crédits de l'action « Qualité, sécurité et gestion des produits de santé et du corps humain » progressent de 1 101,7 %, ce qui correspond essentiellement à la réintégration du budget de l'agence française de sécurité sanitaire des produits de santé (Afssaps), pour 135 millions, dans le budget de l'État.
Par cette décision, qui fait suite à la crise du Mediator, le Gouvernement reconnaît le caractère régalien de la police sanitaire, sans pour autant rétablir la dotation de 10 millions qu'il attribuait précédemment à cette agence. Les taxes sur les laboratoires qui finançaient l'Afssaps sont réaffectées selon des modalités particulièrement complexes dans lesquelles l'assurance maladie est curieusement impliquée, nous en avons parlé au cours de l'examen du projet de loi de financement de la sécurité sociale pour 2012. Néanmoins, je trouve un mérite à cette opération, celui de mettre en lumière l'effort public pour la sécurité sanitaire : l'augmentation des taxes et redevances payées par les industries pharmaceutiques de 40 millions est légitime mais elle ne doit pas exonérer l'État d'apporter une dotation complémentaire à l'établissement.
Grâce à la reprise en main de la sécurité sanitaire, nous en saurons également davantage, j'espère, sur l'activité, assez floue, du centre national de gestion des essais de produits de santé. L'activité de ce groupement d'intérêt public constitué avec les industries du médicament en 2007, et prorogé jusqu'en 2015, a fait l'objet de nombreuses critiques. La direction générale de la santé fait bien de vouloir redéfinir ses missions.
Figure aussi désormais dans le budget de l'Etat la dotation de 3,5 millions consacrée aux comités de protection des personnes dont la mission est de s'assurer de la conformité des protocoles de recherche à l'éthique. A ce propos, nous attendons toujours la tenue de la CMP sur la proposition de loi relative aux recherches sur la personne.
Enfin, 2,1 millions de crédits nouveaux sont consacrés à la recentralisation des compétences sanitaires en matière de vaccinations obligatoires ou recommandées, auxquelles certains départements renoncent pour des raisons essentiellement administratives. Cette circonstance me donne l'occasion de rappeler que la vaccination est un instrument essentiel de la prévention sur lequel, malheureusement, les tentatives de vaccination de masse lancées par le ministère contre l'hépatite B ou la grippe H1N1 ont contribué à jeter le doute. Résultat, on constate la résurgence de pathologies considérées comme résiduelles : la rougeole se développe plus en France qu'ailleurs en Europe. Revenons à une politique de vaccination claire et durable.
Il n'est pas inutile de souligner que le budget de la mission représente seulement 0,86 % de celui de la branche maladie du régime général de la sécurité sociale. En pratique, l'essentiel des mesures de santé publique relève donc de l'assurance maladie. Pourtant, c'est l'État, et lui seul, qui détient le pouvoir de déterminer les orientations de santé publique ; en période de crise, c'est vers lui que se tournent les citoyens. Or, son rôle consiste en fait essentiellement à faire fonctionner les agences sanitaires : leurs dotations absorbent près de 75 % des dépenses du programme 204. Leur multiplication, entre 1998 et 2004, est intervenue après l'affaire du sang contaminé qui a contribué à la remise en cause des compétences de la direction générale de la santé. Malgré des tentatives de rationalisation et de regroupements de ces multiples agences, la réalité du pouvoir est passée de leur côté. J'en profite pour saluer leurs personnels pour les missions de service public essentielles qu'ils assurent dans des conditions budgétaires restreintes. Plus souples et réactives que l'administration centrale, les agences ont, de plus, le droit de recruter des personnels qui n'ont pas le statut de fonctionnaires et de mobiliser des financements divers, provenant de l'assurance maladie ou de l'Union européenne. Fait significatif, les ARS, créées par la loi HPST pour reprendre l'initiative au niveau régional, ont le statut d'agence et s'assimilent à un contre-pouvoir avec lequel le directeur général de la santé devra trouver un accord.
Dans ce contexte particulier, l'outil d'intervention privilégié du ministre de la santé est « le plan de santé publique ». Sur la trentaine que gère la direction générale de la santé, certains sont efficaces, tel le plan cancer. Mais la Cour des comptes, dans un rapport récent, dresse un constat sévère de l'ensemble des plans. « Trop nombreux, mal articulés et mal suivis », ils répondent davantage « à une logique médiatique, à la recherche d'effets d'annonce, qu'à une volonté de stratégie durable » et entretiennent « l'illusion sur la capacité de l'Etat à assurer la meilleure des protections à la population face à tous les risques de santé ».
En l'absence d'évaluation, certaines décisions semblent purement idéologiques. Malgré mes questions, je n'ai pu obtenir de réponse sur l'impact de la disparition programmée de la gynécologie médicale sur la santé des femmes. Selon le ministère, les compétences données aux sages-femmes et les garanties financières accordées aux gynécologues obstétriciens suffiront, un parti pris dont on peut légitimement douter.
L'action de l'Etat me paraît particulièrement critiquable dans deux domaines, et d'abord celui de la prise en charge de la santé des plus démunis. Malgré l'opposition tous groupes confondus du Sénat, l'aide médicale de l'État (AME) a été réformée en loi de finances l'an dernier. Il se trouve que, dans son avis du 5 juillet 2011, le conseil national des politiques de lutte contre la pauvreté et l'exclusion sociale - présidé par le député Etienne Pinte - a dénoncé la méthode suivie alors : les parlementaires étaient insuffisamment informés pour prendre des décisions éclairées en raison de la non-transmission d'un rapport de l'Igas sur cette question. Comme le CNLE, je demande la levée immédiate des restrictions à l'AME, que le Parlement ne peut malheureusement pas décider lui-même à cause du carcan de l'article 40 de la Constitution. Médecins du Monde dresse un constat accablant : en Seine Saint-Denis, la prévalence de la tuberculose est de 30 % parmi les bénéficiaires de l'AME que cette organisation est amenée à soigner, contre 0,8 % dans la population générale. Le traitement de cette affection dure six mois : l'interrompre entraîne la multi-résistance aux thérapies et favorise la contagion. Comment peut-on opposer à cet impératif de santé publique un objectif de maîtrise des dépenses ?
Second sujet de préoccupation ensuite, l'inéquité du système. Le système curatif français est sans doute l'un des meilleurs au monde, mais les inégalités sont sensibles entre hommes et femmes, entre catégories sociales et, surtout, entre territoires. La technicisation des soins ainsi que la désertification médicale conduisent à une métropolisation des soins, qui laisse de côté les populations les plus fragiles, souvent cantonnées à la périphérie des villes ou des départements. Les campagnes de prévention de l'État sont brouillées par le message des lobbies de l'alcool et de l'agro-alimentaire. D'autant que les moyens, la directrice de l'Inpes l'a souligné en audition, sont disproportionnés : 3 millions d'euros pour une campagne de l'institut contre l'alcool, contre un budget annuel de 1,5 milliard pour les industries de l'agro-alimentaire. L'idée que les comportements de chacun sont les vrais déterminants de sa santé est fausse : depuis vingt ans, toutes les études le montrent.
Dès lors, le manque de médecins est porteur de régression sociale. Les docteurs, qui se déplaçaient au domicile des malades, diffusaient une culture de la santé publique dans les territoires sous-dotés ; avec leur disparition, le recours aux magiciens et charlatans se développe. La résurgence de ces pratiques préscientifiques doit nous pousser à revaloriser, enfin, la médecine du travail et la médecine scolaire, une réforme toujours repoussée. A ce sujet, l'Assemblée nationale vient de consacrer un rapport à la médecine scolaire.
Parce que ce budget n'apporte pas les correctifs nécessaires, je vous invite à lui donner un avis défavorable.
Avant d'en venir aux articles rattachés, je m'arrêterai un instant sur un sujet qui me tient à coeur : les victimes de l'amiante. Sans me prononcer sur le fond, je souhaite que le ministre demande l'arrêt des procédures juridiques engagées par le Fiva et l'abandon du recouvrement des créances demandées aux victimes de l'amiante précédemment indemnisées.
Trois articles sont rattachés à cette mission.
L'article 60 correspond, à peu de choses près, à la disposition sur la responsabilité civile des professionnels de santé que le Conseil constitutionnel avait censurée dans la proposition de loi Fourcade. Ce régime de responsabilité est très attendu, notamment par les spécialités médicales « à risque », les assureurs refusant de couvrir le risque exceptionnel. Sous réserve d'un amendement qui ne concerne pas le fond, je propose de donner un avis favorable à cet article.
L'article 60 bis crée une taxe affectée à la HAS pour financer sa nouvelle mission d'évaluation des dispositifs médicaux. Après l'affaire du Mediator, ce mécanisme est à proscrire : mieux vaut que l'État collecte la taxe et verse une dotation à la HAS. Je n'y suis donc pas favorable.
L'article 60 ter, enfin, prévoit un rapport sur la création d'un fonds de prévention et d'indemnisation des méfaits du tabac financé par une taxe de 10 % sur le chiffre d'affaires de l'industrie. Cette idée, du député Yves Bur, que certains auraient sans doute trouvé excessive si elle émanait de la majorité sénatoriale, a reçu l'approbation du Gouvernement. En attendant une vraie politique de lutte contre le tabac, je vous propose de faire de même.
Patricia Schillinger . - Merci de cet excellent rapport d'autant que l'exercice n'est pas facile tant cette mission est un fourre-tout. A y regarder de près, ce budget est stable : l'augmentation résulte seulement de la réinscription d'un budget pour l'Afssaps. La progression des crédits du programme « Réponse aux alertes et gestion des urgences, des situations exceptionnelles et des crises sanitaires » profitera à l'Eprus. Je m'étonne de la réduction de 4 % des crédits du programme « Prévention des maladies chroniques et qualité de vie des malades » ; la prévention, en cette matière, est source d'économie. L'institut de veille sanitaire fera les frais de la diminution de 2,6 % des crédits du programme « Pilotage de la politique de santé publique ». Quant aux ARS, elles voient leurs moyens réduits de 3,6 %, sans parler des 163 suppressions de postes. C'est énorme.
Face à la progression des inégalités de santé en France, plus forte qu'ailleurs, la prévention devrait être la priorité. Toutefois, la Cour des comptes l'a bien noté, nous ne pouvons pas, à l'heure actuelle, avoir une vision globale des moyens qui lui sont consacrés.
René-Paul Savary . - Le rapport est de qualité, mais parfois un peu partisan. Je ne nie pas que les difficultés soient réelles. Reste à savoir quelles réponses y apporter dans un contexte difficile... Je m'amuse de votre allusion aux charlatans et aux magiciens car leur intervention n'est pas remboursée par la sécurité sociale. Malgré cela, les gens trouvent de l'argent pour les consulter... Ce problème sociétal mérite réflexion.
Isabelle Pasquet . - La hausse des crédits de ce budget n'est pas négligeable à première vue : 5 % ; en réalité, elle correspond à la réaffectation du budget de l'Afssaps. Je me réjouis que l'agence ne soit plus financée directement par les laboratoires tout en restant vigilante sur le montant des crédits, et leur pérennité.
S'agissant des ARS, nous n'avons pas de réelle visibilité sur l'utilisation des crédits si bien que l'on ne mesure pas les disparités régionales. Oui pour donner des marges de manoeuvre aux agences, à condition de ne pas faire disparaître la politique de prévention nationale. Celle-ci est, plus que jamais, nécessaire à l'heure où la recrudescence des maladies liées à la pauvreté place la France, pour reprendre l'expression de Médecins du Monde, au seuil d'un « crash sanitaire ». Dans les Bouches-du-Rhône, les difficultés du grand conseil de la mutualité, qui gère des centres mutualisés, pourrait encore aggraver la situation.
Depuis la fermeture des maternités, de nombreuses sages-femmes sont au chômage. Les hôpitaux préfèrent embaucher des jeunes, pour des questions de coût, tandis que l'exercice libéral de cette profession est peu reconnu : une rémunération peu élevée, beaucoup de kilomètres.
L'ordre des infirmiers, voulu par le Gouvernement, ne donne rien concrètement ; nous devrons également en reparler.
Jacky Le Menn . - Le constat que pose le rapport, M. Savary, n'est pas partisan, mais lucide. Nous pouvons faire abstraction des positions et de l'idéologie pour reconnaître qu'il est celui d'un parlementaire en contact avec les populations.
En matière de santé publique, l'État fait figure de nain à côté de l'assurance maladie. Nous l'avons bien senti lors des auditions sur le scandale du Mediator : les ministres n'étaient pas au courant, ils ne savaient pas, on ne leur avait rien dit... C'est pourtant au ministre que la population demande des comptes !
Les orientations de santé publique recouvrent une trentaine de plans. Qui en bénéficie ? Pour quel montant ? En l'absence d'évaluation, il est impossible de mesurer leur efficacité. Tout se passe comme si l'État voyait la santé sous un angle seulement curatif. En bon malouin, je dirai : y a-t-il un pilote dans le bateau ?
Jean-Louis Lorrain . - Je rends, moi aussi, hommage au rapporteur qui a repris certains des thèmes favoris de votre groupe politique : la gynécologie médicale, l'amiante... Les ARS, des contre-pouvoirs ? Elles travaillent, au contraire, en lien avec le ministre et la CNSA.
La méthodologie est toujours critiquable. Néanmoins, les plans, comme celui sur la maladie d'Alzheimer, donnent de bons résultats à telle enseigne que les associations de malades ne cessent d'en demander pour combattre telle ou telle maladie. D'où, peut-être, l'empilement. S'agissant du plan de santé mentale, plutôt que de participer à une grand-messe stérile, il faut s'en tenir au travail de fond.
Dans cette maison, il n'est pas d'usage de tendre des verges pour se faire fouetter. Mais chacun a droit de dire sa spécificité... Michel Foucault a développé la notion de biopouvoir. Avec les taxes comportementales, nous sommes en plein dedans. Ce n'est pas à l'État de mesurer notre cholestérol toutes les cinq minutes et de nous dire ce qu'il faut faire !
La santé est une question transpartisane. Vous acceptez l'article 60 relatif à la responsabilité civile, indispensable pour les médecins et les malades. Concernant le tabac, je prendrai mes distances par rapport à la proposition de mon voisin du Bas-Rhin, Yves Bur.
Catherine Deroche . - Avec un budget en hausse, j'espérais un avis favorable de notre rapporteur. Je suis un peu déçue : pour vous, les hausses sont toujours apparentes, et les baisses bien réelles.
Pour ce qui concerne le doute jeté sur la vaccination, j'observe que l'activité du ministère n'est pas la seule en cause, loin s'en faut. Les médias ont nettement politisé le débat durant la grippe H1N1. Conséquence, on note un démarrage très lent de la vaccination antigrippale cette année.
Le recours aux médecines parallèles ne se limite pas forcément aux zones sous dotées et aux personnes qui en ont les moyens. Leur coût est parfois extravagant.
J'avais cru comprendre que vous étiez pour le transfert des compétences médicales aux sages-femmes. Je ne comprends pas que vous le regrettiez dans ce rapport.
S'agissant de la responsabilité civile des professionnels de santé, le problème est aussi celui de la couverture du risque après la cessation d'activité. Souvent, cette période ne dure que dix ans, ce qui laisse les médecins démunis, au préjudice des patients.
Les plans sont peut-être trop nombreux, mais utiles et appréciés par les malades et leurs associations.
Pour toutes ces raisons, je ne suivrai pas l'avis négatif du rapporteur.
Michelle Meunier . - Je souscris au rapport en ajoutant que les inégalités de santé sont aussi fonction de l'âge. En Loire-Atlantique, les services de médecine préventive universitaires observent le retour du scorbut, très liée à la pauvreté comme la tuberculose, preuve de la mauvaise alimentation des étudiants. Les personnes âgées arrivent parfois brutalement aux urgences à cause de pathologies non soignées par manque de prévention. Comme Jacky Le Menn, j'en appelle donc à une vraie politique de prévention et de réduction des risques.
Claude Jeannerot . - Moi aussi ! Malgré la Lolf, les budgets restent trop cloisonnés. Un budget pour la prévention des maladies chroniques réduit à 66 millions, cela paraît dérisoire au vu du poids du diabète et des maladies cardiologiques sur les dépenses de l'assurance maladie. Une véritable politique de prévention s'impose.
Comment expliquer l'augmentation de 28 % des crédits du programme « Réponse aux alertes et gestion des urgences, des situations exceptionnelles et des crises sanitaires » ?
Pour finir, une suggestion, celle de créer une commission d'enquête sur la vaccination pour repérer les blocages et être force de proposition.
Annie David, présidente . - Nous ferons précisément le point des différents travaux de contrôle à engager lors de la prochaine réunion du Bureau. On pourrait ainsi envisager de saisir la Cour des comptes d'une demande d'enquête. Je vous signale, par ailleurs, que notre ancien collègue Paul Blanc avait rendu un rapport sur la politique vaccinale en 2007, au nom de l'Opeps.
Yves Daudigny, rapporteur général . - Je me souviens de cette soirée, dans l'hémicycle, où Mme Bachelot-Narquin nous avait tous convaincus de nous vacciner contre la grippe H1N1. Je m'étais alors interrogé sur l'effet que cette campagne de vaccination pourrait avoir sur l'opinion publique et son éventuel rejet de l'ensemble des vaccinations. Doit-on penser que bientôt, on remettra en cause Pasteur ?
Les propos de M. Lorrain sur les taxes comportementales ne me choquent pas. L'inscription « Fumer tue » sur les paquets de cigarette, en gros, en noir, n'a pas dégoûté du tabac ni eu d'effet sur la consommation me semble-t-il. Face aux lobbies, que ce soit ceux du tabac ou de l'alimentaire, nous ne faisons pas le poids. Plutôt qu'une taxe sur les produits nocifs qui finance la sécurité sociale, mieux vaut une réduction des comportements à risques. Les maladies du tabac coûtent cher !
La prévention ne semble pas faire partie de la culture française. L'espérance de vie en bonne santé est plus longue en Grande-Bretagne. Serait-ce à cause du thé ? Nous avons là un combat à mener.
Dominique Watrin, rapporteur pour avis . - Certains ont trouvé mon rapport sévère. Pour le mettre au point, je me suis appuyé sur les travaux de la Cour des comptes.
Le recours aux magiciens et charlatans ? C'est le professeur Vigneron, auteur d'un livre sur les inégalités territoriales de santé, qui attiré mon attention sur ce point. La réponse se trouve dans le développement d'une politique de santé publique : on ne va pas voir un charlatan quand on trouve un médecin de proximité.
Je prendrai un exemple positif pour illustrer la nécessité d'une politique de prévention. L'agence nationale de sécurité sanitaire de l'alimentation, de l'environnement et du travail (Anses), issue de la fusion opérée entre l'Afssa et l'Afsset, a pour mission d'éclairer les décideurs ; ce n'est pas rien en matière de santé publique ! Cette instance scientifique mène un travail remarquable sur les risques des expositions à long terme à différents produits. De fait, on oublie souvent qu'une même personne peut être exposée à différents risques qui se cumulent. L'agence conduit ainsi des programmes de recherche sur les pesticides et leur conséquences sur les agriculteurs aussi bien que sur les consommateurs ; des travaux sont achevés ou en cours sur les nanoparticules dans les crèmes solaires, les fibres courtes, sur le Bisphénol A, sur les perturbateurs endocriniens, sur les moisissures, sur la qualité de l'air intérieur ou encore sur les radiofréquences en s'appuyant sur des données collectées au niveau international. La gouvernance de l'Anses, aussi, est intéressante car elle associe consommateurs et organisations syndicales. Son directeur m'a invité à la visiter ; d'autres membres de la commission pourraient m'accompagner... Malgré ce travail formidable, on opère des économies et on réduit les effectifs.
Madame Pasquet, il y a effectivement nécessité d'une stratégie nationale. Le fonds d'intervention régional, destiné aux actions de prévention conduites par les agences régionales de la santé, comporte un mécanisme de péréquation. Je ne suis pas certain qu'il prenne bien en compte les spécificités locales, du moins au vu des crédits alloués à la région Nord-Pas-de-Calais.
Le métier de sage-femme n'est ni facile, ni rémunérateur. Nous devons être vigilants sur l'accueil en maternité. La solution, pour elles, réside dans l'amélioration de la prise en charge globale des femmes. Une étude à ce sujet est en cours au ministère.
Madame Deroche, je ne regrette pas la montée en puissance des compétences attribuées aux sages-femmes, mais je n'y vois pas une raison pour supprimer la gynécologie médicale.
Monsieur Le Menn, merci d'avoir largement approuvé mon propos. Les indicateurs de performance utilisée pour les actions de prévention ne sont pas des modèles du genre. L'important est d'avoir une vision stratégique pour hiérarchiser les actions et, donc, les rendre efficaces.
Monsieur Lorrain, oui, le plan Alzheimer a donné des résultats, de même que le plan de prévention bucco-dentaire. Je demande simplement de la cohérence pour tenir compte, par exemple, des expositions multiples.
Madame Deroche, la hausse des crédits de cette mission est due exclusivement à une budgétisation de taxes affectées. Les moyens disponibles n'augmentent donc pas.
Notre présidente l'a dit, nous devons effectivement faire le point sur la politique de vaccination. Il faut tenir compte du développement d'une certaine forme d'irrationnel, alimentée par les médias. Nous devons lancer des messages officiels plus clairs, plus directifs, plus hiérarchisés. Les analyses de la Cour des comptes pourraient être intéressantes.
Madame Meunier, trop de personnes âgées sont hospitalisées à la suite d'une chute, qui mettent en cause leur pronostic vital. Mettre en place des actions de prévention serait vraiment payant. J'avais d'ailleurs posé une question à la ministre Marie-Anne Montchamp sur les foyers médico-sociaux lors de son audition par notre commission ; j'attends toujours sa réponse.
Monsieur Jeannerot, le cloisonnement des politiques de prévention est effectivement excessif. La baisse des crédits de l'État est compensée par l'assurance maladie ; c'est peut-être donc là un problème de transfert et de pilotage.
La hausse des crédits d'alerte s'explique par la restructuration de l'Eprus. Elle financera le renouvellement des stocks de vaccins.
Monsieur Daudigny, il faut mener le combat de la prévention et s'attaquer aux lobbies, j'en suis d'accord. C'est moins le thé que la densité du maillage territorial des soins de premier recours qui explique le succès anglais. J'ajoute que la préoccupation sanitaire doit imprégner toutes les politiques, les trois quarts des facteurs de risque étant liés, non aux comportements individuels, mais à l'environnement au sens large - l'environnement socio économique, culturel et écologique.
EXAMEN DES AMENDEMENTS
Article 60
Dominique Watrin, rapporteur pour avis . - Au lieu d'attendre cinq ans pour évaluer le dispositif sur la responsabilité civile médicale, je vous propose que son bilan soit établi au bout de deux ans, et non de cinq qui me paraît un délai excessif.
René-Paul Savary . - Je crois à l'inverse que deux ans d'application ne suffisent pas à donner le recul nécessaire pour établir un vrai bilan ; en revanche, cela peut suffire pour un constat d'étape.
Jacky Le Menn . - Effectivement, en deux ans, le volume des sinistres peut ne pas être significatif.
Annie David, présidente . - Un bilan d'étape suffit-il ?
Jean-Louis Lorrain . - L'évaluation, en réalité, doit être permanente : il faut analyser les réticences, les résistances, les difficultés qui accompagnent la mise en oeuvre de la réforme. Les difficultés peuvent aussi provenir de décrets d'application qui ne viennent pas. Je souhaite une formule intermédiaire.
Michelle Meunier . - Comme dans l'action sociale, l'important est de reprendre très vite le sujet. Que pensez-vous de trois ans ?
René-Paul Savary . - Un rapport d'étape permet de voir si nous allons dans la bonne direction.
Annie David, présidente . - Nous pourrions rectifier cet amendement pour qu'un rapport d'étape soit remis dans les trois ans, puis d'une évaluation réalisée deux ans plus tard.
L'amendement rectifié à l'article 60 est adopté.
Article 60 bis
Dominique Watrin, rapporteur pour avis . - Le mécanisme de taxes affectées à la HAS peut être soupçonné d'établir des liens de dépendance entre les organismes récipiendaires et l'industrie taxée. Je vous propose d'appliquer aux dispositifs médicaux un régime analogue à celui introduit pour les médicaments.
Patricia Schillinger . - La commission des finances du Sénat dépose un amendement de suppression de cet article 60 bis. Par cohérence, nous nous abstiendrons.
Annie David, présidente . - Notre commission avait voté cette disposition dans le PLFSS.
René-Paul Savary . - Cet amendement revient à se donner bonne conscience, puisque la taxe versée à l'État est ensuite reversée à la HAS.
Annie David, présidente . - L'amendement améliore la transparence...
René-Paul Savary . - Non !
Annie David, présidente . - ... et traduit l'implication de l'État dans la politique de prévention.
René-Paul Savary . - C'est une façon de voir les choses...
Dominique Watrin, rapporteur pour avis . - J'ai repris une proposition de la mission commune d'information sur le Mediator mais elle ne paraît pas recueillir l'assentiment de la majorité de la commission. Pourtant, les dispositifs médicaux nous ont été présentés comme « le prochain Mediator ».
La cohérence commanderait d'adopter un dispositif conforme à l'esprit de la loi sur les médicaments, mais puisque la commission n'adhère plus à cette suggestion, je m'incline et je retire cet amendement.
Suivant son rapporteur, la commission donne un avis défavorable à l'adoption des crédits de la mission « Santé ».
LISTE DES PERSONNES AUDITIONNÉES
Marc Mortureux , directeur général, Martial Mettendorff , directeur général adjoint, et Alima Marie , directrice information, communication et dialogue avec la société, de l' agence nationale de sécurité sanitaire de l'alimentation, de l'environnement et du travail (Anses)
Antoine Durrleman , président de chambre, et Marianne Levy-Rosenwald , conseiller-maître, de la Cour des comptes
Jean-Yves Gall , directeur général de la santé, Christian Poiret , Caroline Foedit et Gérard Gonzales , de la direction générale de la santé (DGS)
Nathalie Fourcade , sous-directrice, et Sandrine Danet , chargée de mission à la sous-direction « Observation de la santé et de l'assurance maladie », de la direction de la recherche, des études, de l'évaluation et des statistiques (Drees)
Agnès Buzyn , présidente, et Cécile Courrèges , directrice générale, de l' institut national du cancer (INCa)
Than Le Luong , directrice générale, Jocelyne Boudot et Pierre Bachelot , de l' institut national de prévention et d'éducation pour la santé (Inpes)
Françoise Weber , directrice générale de l' institut de veille sanitaire (InVS)
Docteur Nadège Drouot , chargée de l'Observatoire de l'accès aux soins, Docteur Jean-François Corty , directeur de la Mission France, et Docteur Jeanine Rochefort , responsable du centre de soins de St-Denis, de Médecins du Monde
Emmanuel Vigneron , Haut Conseiller de la santé publique de France, professeur d'Aménagement Sanitaire à l' Université de Montpellier (UM1 et UM3)
* 1 Projet de loi n° 5 (2011-2012) relatif au renforcement de la sécurité sanitaire du médicament et des produits de santé, déposé le 1 er août 2011 sur le bureau de l'Assemblée nationale et en cours d'examen par le Parlement.
* 2 Rapport paru sans la signature du directeur de l'Aeres de l'époque, Jean-François Dainhaut.
* 3 « Dès sa création, le CeNGEPS s'est donneì un objectif : «Recruter plus, plus vite et mieux» pour les essais cliniques industriels » constate le rapport de l'Aeres.
* 4 Depuis huit mois, il n'a pas été possible d'obtenir la réunion de la commission mixte paritaire censée achever le parcours législatif de ce texte.
* 5 L'arrêté du 13 janvier 2010, fixant le règlement intérieur type devant être adopté par les comités de protection des personnes, comporte des principes importants mais aucune mesure susceptible de permettre leur mise en application.
* 6 L'inspection générale des affaires sociales définit cette notion comme « l'ensemble des actions mises en oeuvre pour améliorer l'efficience du système de santé, c'est-à-dire le rapport entre sa qualité et son coût. » Elle relève que « ce terme est par ailleurs devenu dans les années 2000 un enjeu institutionnel majeur entre l'Etat et l'assurance maladie, dans la mesure où la caisse nationale d'assurance maladie (...) en a fait le principal mot d'ordre de sa stratégie de mise en oeuvre de la loi du 13 août 2004, et qu'il a été ensuite au coeur des débats auxquels la loi HPST a donné lieu. »
* 7 Loi n° 2009-879 portant réforme de l'hôpital et relative aux patients, à la santé et aux territoires.
* 8 Article 117 de la loi créant l'article L. 182-2-1-1 du code de la sécurité sociale.
* 9 Rapport remis à la ministre de la santé, alors Roselyne Bachelot-Narquin.
* 10 Cf compte rendu infra p. 37.
* 11 Loi n° 2001-1246 du 21 décembre 2001.
* 12 Décision du 29 juin 2006 de l'union nationale des caisses d'assurance maladie.
* 13 Note de synthèse de la HAS, « Prévention, diagnostic et traitement de l'ostéoporose », juillet 2006.
* 14 La Cour des comptes note que la coordination assurée par la DGS reste « empirique, animée grâce à la bonne volonté de chacun, aux nombreuses participations et représentations croisées dans les instances et réunions, aux relations personnelles. Par ailleurs la DGS ne s'appuie pas uniquement sur le réseau d'agences et le Haut Conseil de la santé publique pour répondre à ses besoins d'expertise et d'appui scientifique. Elle a créé des groupes de travail ad hoc à l'existence plus ou moins continue, comme par exemple, dans le domaine des maladies transmissibles, la cellule d'aide à la décision méningocoque ou le groupe d'experts VIH ».
* 15 Actuellement, le ministère de la santé est aussi en charge du secteur du travail.
* 16 Communication de la Cour des comptes à la Mecss de la commission des affaires sociales de l'Assemblée nationale, « La prévention sanitaire », octobre 2011.
* 17 Communication précitée.
* 18 Cf compte rendu infra p. 37.
* 19 Loi n° 2004-806 relative à la politique de santé publique.
* 20 Loi n° 2011-940 modifiant certaines dispositions de la loi n° 2009-879 du 21 juillet 2009 portant réforme de l'hôpital et relative aux patients, à la santé et aux territoires.
* 21 Article L. 251-1.
* 22 Décision n° 225576 CE sous-sections réunies du 7 juin 2006, association Aides et autres.
* 23 Article 32.
* 24 Audition Xavier Bertrand, infra p. 37.
* 25 Alain Gournac et Anne-Marie Payet.
* 26 « Analyse de l'évolution des dépenses au titre de l'aide médicale d'Etat », rapport de l'Inspection générale des affaires sociales (Igas) et de l'Inspection générale des finances (IGF), novembre 2010.
* 27 Les Petits Frères des pauvres, ayant mis en place de telles permanences à Paris, ont en effet constaté que l'accès aux droits et l'information sur les droits des personnes concernées, comme des aidants professionnels et bénévoles, se sont nettement améliorés. Il serait souhaitable que ce dispositif de mise à disposition d'agents des CPAM dans les associations soit préservé.
* 28 Circulaire DSS/2A/2011/64 du 16 février 2011 relative aux modalités de mise en oeuvre par les caisses primaires d'assurance maladie et les caisses générales de sécurité sociale du droit de timbre annuel conditionnant l'accès à l'aide médicale de l'Etat, à compter du 1 er mars 2011 ; décret n° 2011-273 du 15 mars 2011 pris pour l'application de l'article 968 E du code général des impôts relatif à l'aide médicale de l'Etat ;
décret n° 2011-656 du 10 juin 2011 relatif au fonds national de l'aide médicale de l'Etat prévu à l'article L. 253-3-1 du code de l'action sociale et des familles ;
décret n° 2011-1314 du 17 octobre 2011 relatif à la prise en charge des frais de santé par l'aide médicale de l'Etat ainsi qu'au droit au service des prestations.
* 29 Auguste Dumont s.v Salubrité in Dictionnaire Politique de Garnier-Pagès, 1842.
* 30 Suivi des objectifs de la loi de santé publique, L'état de santé de la population en France, synthèse du rapport 2001, Drees, 17 novembre 2011.
* 31 Voir notamment son ouvrage de synthèse, « Les inégalités de santé dans les territoires français », Elsevier-Masson, 2011, publié en partenariat avec Sanofi Aventis.







