Rapport n° 302 (2008-2009) de M. Jacky LE MENN , fait au nom de la commission des affaires sociales, déposé le 25 mars 2009
Disponible au format Acrobat (638 Koctets)
-
AVANT-PROPOS
-
I. LA MOBILITÉ DES PATIENTS EN EUROPE EST
TRÈS MAL CONNUE
-
II. MALGRÉ UN RECUL RÉCENT, LA FRANCE
RESTE ATTRACTIVE EN MATIÈRE DE SOINS DE SANTÉ
-
III. LA RÉGLEMENTATION EN VIGUEUR CONCILIE
LA RÉGULATION ÉTATIQUE AVEC LA MOBILITÉ DES
PATIENTS
-
IV. LA PROPOSITION DE DIRECTIVE COMPORTE DES
DISPOSITIONS QUI LA RENDENT INACCEPTABLE EN L'ETAT
-
A. UN DURCISSEMENT IRRECEVABLE DES PRINCIPES
POSÉS PAR LA JURISPRUDENCE COMMUNAUTAIRE
-
B. DES OBLIGATIONS D'INFORMATION IRRÉALISTES
ET INUTILES
-
C. DES LACUNES REGRETTABLES
-
D. DES PRÉROGATIVES EXCESSIVES
ACCORDÉES À LA COMMISSION EUROPÉENNE
-
E. DES INCERTITUDES JURIDIQUES SUR DES SUJETS DE
SOCIÉTÉ SENSIBLES
-
A. UN DURCISSEMENT IRRECEVABLE DES PRINCIPES
POSÉS PAR LA JURISPRUDENCE COMMUNAUTAIRE
-
I. LA MOBILITÉ DES PATIENTS EN EUROPE EST
TRÈS MAL CONNUE
-
PROPOSITION DE RÉSOLUTION
-
TRAVAUX DE LA COMMISSION
-
LISTES DES PERSONNES AUDITIONNÉES
N° 302
SÉNAT
SESSION ORDINAIRE DE 2008-2009
|
Annexe au procès-verbal de la séance du 25 mars 2009 |
RAPPORT
FAIT
au nom de la commission des Affaires sociales (1) sur la proposition de résolution européenne présentée par M. Roland RIES au nom de la commission des Affaires européennes (2) en application de l'article 73 bis du Règlement, sur la proposition de directive relative à l' application des droits des patients en matière de soins de santé transfrontaliers (E 3903),
Par M. Jacky LE MENN,
Sénateur
|
(1) Cette commission est composée de : M. Nicolas About , président ; Mme Isabelle Debré, M. Gilbert Barbier, Mme Annie David, M. Gérard Dériot, Mmes Annie Jarraud-Vergnolle, Raymonde Le Texier, Catherine Procaccia, M. Jean-Marie Vanlerenberghe , vice-présidents ; MM. François Autain, Paul Blanc, Mme Muguette Dini, M. Jean-Marc Juilhard, Mmes Gisèle Printz, Patricia Schillinger , secrétaires ; Mmes Jacqueline Alquier, Brigitte Bout, M. Jean Boyer, Mme Claire-Lise Campion, MM. Jean-Pierre Cantegrit, Bernard Cazeau, Mme Jacqueline Chevé, M. Yves Daudigny, Mme Christiane Demontès, M. Jean Desessard, Mmes Sylvie Desmarescaux, Bernadette Dupont, M. Guy Fischer, Mme Samia Ghali, MM. Bruno Gilles, Jacques Gillot, Mme Colette Giudicelli, MM. Jean-Pierre Godefroy, Alain Gournac, Mmes Sylvie Goy-Chavent, Françoise Henneron, Marie-Thérèse Hermange, Gélita Hoarau, M. Claude Jeannerot, Mme Christiane Kammermann, MM. Marc Laménie, Serge Larcher, André Lardeux, Dominique Leclerc, Jacky Le Menn, Jean-François Mayet, Alain Milon, Mmes Isabelle Pasquet, Anne-Marie Payet, M. Louis Pinton, Mmes Janine Rozier, Michèle San Vicente-Baudrin, MM. René Teulade, Alain Vasselle, François Vendasi, René Vestri. (2) Cette commission est composée de : M. Hubert Haenel , président ; MM. Denis Badré, Michel Billout, Jean Bizet, Jacques Blanc, Jean François-Poncet, Aymeri de Montesquiou, Roland Ries, Simon Sutour, vice-présidents ; Mmes Bernadette Bourzai, Marie-Thérèse Hermange, secrétaires ; MM. Robert Badinter, Jean-Michel Baylet, Pierre Bernard-Reymond, Didier Boulaud, Mme Alima Boumediene-Thiery, MM. Gérard César, Christian Cointat, Pierre-Yves Collombat, Philippe Darniche, Mme Annie David, MM. Robert del Picchia, Pierre Fauchon, Bernard Frimat, Yann Gaillard, Mme Fabienne Keller, MM. Serge Lagauche, Jean-René Lecerf, Mmes Colette Mélot, Monique Papon, MM. Jean-Claude Peyronnet, Hugues Portelli, Yves Pozzo di Borgo, Josselin de Rohan, Mme Catherine Tasca et M. Richard Yung. |
Voir le(s) numéro(s) :
|
Sénat : |
234 et 303 (2008-2009) |
AVANT-PROPOS
Mesdames, Messieurs,
Le 2 juillet dernier, dans le cadre du paquet « Agenda social rénové », la commission européenne a présenté une proposition de directive relative à l'application des droits des patients en matière de soins de santé transfrontaliers.
Cette proposition constitue, en réalité, la reprise étoffée de la partie « santé » de la directive relative aux services dans le marché intérieur 1 ( * ) que le Conseil et le Parlement européens avaient exclue, en son temps, de ce texte, en estimant que les soins ne peuvent être considérés comme des services ordinaires.
Une fois la directive « services » adoptée, la commission européenne a soumis aux Etats membres une nouvelle proposition de directive spécifiquement dédiée aux soins, dans l'objectif de leur appliquer le principe de libre prestation des services.
Ce texte a, d'emblée, suscité de nombreuses et vives réserves de la part d'une large majorité d'Etats membres. Il comporte, en effet, des dispositions qui sont de nature à remettre en cause leur capacité à organiser et financer, selon les modalités de leur choix, leur système de santé. Il octroie également des prérogatives à la commission européenne que rien, dans le traité instituant la Communautés européenne, ne saurait justifier. Il soumet par ailleurs les Etats à des obligations qui semblent, dans la perspective d'une progression de la qualité des soins en Europe, irréalistes et inutiles.
Bref, la distance est grande entre le texte proposé aux Etats membres et la déclaration adoptée par le Conseil 2 ( * ) , en juin dernier, pour réaffirmer son attachement à la liberté de chaque Etat d'organiser souverainement son système de soins.
Surtout, il est fort à craindre que la primauté accordée par le texte à la mobilité des patients sur la régulation publique ne conduise à renforcer l'inégalité d'accès aux soins que la jurisprudence communautaire favorise malheureusement déjà depuis 1998.
Toutes ces raisons justifient que le Sénat rappelle solennellement que l'égalité d'accès à une médecine de qualité est un principe auquel nul autre ne saurait porter atteinte. Tel est l'objectif poursuivi par la proposition de résolution déposée par la commission des affaires européennes 3 ( * ) que le présent rapport se propose d'étudier.
I. LA MOBILITÉ DES PATIENTS EN EUROPE EST TRÈS MAL CONNUE
On pourrait légitimement supposer qu'une proposition de directive consacrée aux soins transfrontaliers ait été précédée d'un travail approfondi d'évaluation de la mobilité des patients, en termes de nombre de personnes et de flux financiers concernés. Or, les principaux acteurs du secteur confirment que cette information n'est actuellement pas disponible. On ignore le nombre de citoyens européens soignés chaque année dans un autre Etat membre que le leur ainsi que le montant précis des dépenses que cette pratique entraîne pour les régimes de sécurité sociale .
Certes, avant d'élaborer la proposition de directive, la commission a mené une enquête Eurobaromètre pour évaluer l'importance de la mobilité des patients en Europe 4 ( * ) , selon laquelle 4 % des citoyens auraient bénéficié, au cours des douze mois précédents, de soins transfrontaliers. Ceci étant, cette enquête repose uniquement sur la consultation téléphonique de 27 200 personnes de plus de quinze ans sur les 416 millions potentiellement concernés 5 ( * ) . C'est dire le degré de fiabilité que l'on peut lui accorder...
La même incertitude plane sur le niveau des masses financières en jeu. La commission estime que les soins transfrontaliers représentent 1 % des dépenses publiques européennes de santé. Or, cette évaluation, qui ne provient pas de l'agrégation officielle de données nationales pourtant disponibles, semble bien supérieure à la réalité. En France par exemple, où l'on peut penser que les citoyens, en raison de leur niveau de vie, sont plus mobiles que la moyenne des Européens, les remboursements de soins prodigués dans d'autres Etats membres représentent seulement 0,16 % des dépenses publiques de santé 6 ( * ) , soit six fois moins que l'estimation donnée par la commission pour l'Union tout entière.
En fait, il aurait été plus pertinent de se fonder sur les statistiques des services de chaque Etat membre, qui disposent de données chiffrées précises sur leurs ressortissants soignés à l'étranger, sur les personnes étrangères soignées sur leur territoire, ainsi que sur les volumes financiers correspondants.
On peut regretter que la commission ne se soit pas engagée dans une telle démarche qui aurait abouti à un résultat incontestable et aurait permis de dresser un tableau clair de la situation des soins de santé transfrontaliers dans l'Union.
II. MALGRÉ UN RECUL RÉCENT, LA FRANCE RESTE ATTRACTIVE EN MATIÈRE DE SOINS DE SANTÉ
A. UNE BALANCE DES REMBOURSEMENTS EXÉDENTAIRE
En France, deux organismes sont chargés de la coordination et du suivi financiers des soins de santé transfrontaliers :
- le centre des liaisons européennes et internationales de sécurité sociale (Cleiss) assure le remboursement, aux vingt-six autres Etats membres, des soins qu'ils ont dispensés sur leur territoire aux ressortissants français, et recouvre les dettes de ces Etats contractées par leurs citoyens pris en charge par l'assurance maladie française ;
- le centre national des soins à l'étranger (CNSE) a pour mission de rembourser, dans la limite du cadre légal, les Français qui ont bénéficié de soins dans un autre Etat membre et en ont avancé les frais.
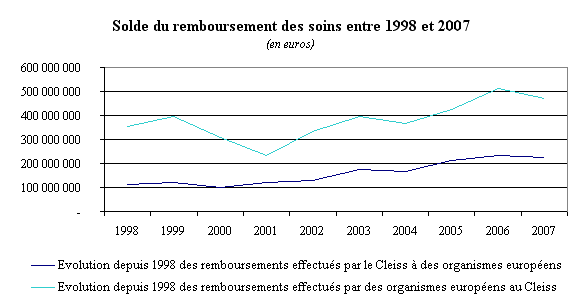
L'examen de la balance des remboursements depuis 1998 appelle deux commentaires. D'une part, la France continue d'être attractive en matière de soins de santé, puisque le montant des remboursements au Cleiss reste supérieur à celui des créances qu'il réclame auprès des autres Etats membres. D'autre part, et ce point est préoccupant, cette attractivité a tendance à diminuer, puisqu'entre 1998 et 2007, le montant des soins remboursés par la France a progressé trois fois plus vite (99 %) que celui des dettes payées par ses homologues européens (33 %).
 Source : Cleiss
Source : Cleiss
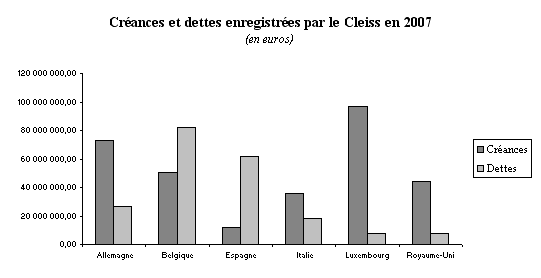
Si l'on examine plus précisément les soldes pays par pays, on peut observer trois évolutions remarquables. D'abord, le recours aux médecins et hôpitaux luxembourgeois s'est fortement développé ces dernières années : le Luxembourg a notifié à la France 932 000 euros de dettes en 2003, mais 7,5 millions en 2007, soit une progression de 800 % en cinq ans. Ensuite, l'augmentation de la dette à l'égard de l'Espagne est également notable : elle est passée de 39,5 millions d'euros en 2003 à plus de 62 millions en 2007. Enfin, et il s'agit là du fait le plus significatif, la balance des demandes de remboursements avec la Belgique est devenue, pour la première fois en 2007, largement négative (30 millions d'euros).
La conjugaison de ces évolutions laisse à penser qu'au cours des dernières années, la qualité du système de soins français aurait progressé moins vite que celle des Etats membres limitrophes .
 Source : Cleiss
Source : Cleiss
B. MOINS DE SOINS PROGRAMMÉS ET PLUS DE SOINS DISPENSÉS AUX RETRAITÉS
L'analyse du public européen qui bénéficie de soins en France tend à confirmer la baisse d'attractivité récente de notre pays.
Le nombre de patients qui se sont délibérément rendus en France pour y être soignés a baissé de 34 % entre 2002 et 2007. Dans le même temps, le nombre de personnes retraitées citoyens d'autres Etats membres vivant en France, qui ont fait appel à l'assurance maladie, a augmenté de 98 %. C'est donc moins par choix que par nécessité pratique que les patients de l'Union recourent au système de soins français , et cette évolution a tendance à s'accentuer.
Enfin, la répartition géographique des patients européens sur le territoire national confirme ce diagnostic, puisque ce sont les régions de l'arc atlantique, Poitou-Charentes, Aquitaine et Bretagne, prioritairement appréciées des personnes retraitées étrangères, qui ont attiré le plus grand nombre de ces patients ces dernières années.
|
Ressortissants communautaires ayant bénéficié de soins en France, par région (prise en charge de la sécurité sociale) |
|||
|
Nombre de bénéficiaires |
|||
|
Régions |
2002 |
2007 |
Evolution |
|
Aquitaine |
10 476 |
17 694 |
68,90 % |
|
Nord Pas-de-Calais |
28 609 |
36 938 |
29,11 % |
|
Poitou-Charentes |
4 882 |
11 907 |
143,90 % |
|
Rhône-Alpes |
12 086 |
15 197 |
25,74 % |
|
Provence-Alpes-Côte d'Azur |
20 183 |
24 451 |
21,15 % |
|
Languedoc Roussillon |
10 146 |
14 693 |
44,82 % |
|
Champagne Ardennes |
3 989 |
4 958 |
24,29 % |
|
Pays-de-Loire |
4 719 |
7 479 |
58,49 % |
|
Ile-de-France |
17 908 |
15 014 |
- 16,16 % |
|
Bretagne |
6 817 |
11 154 |
63,62 % |
|
Alsace |
134 429 |
130 711 |
- 2,77 % |
|
Midi-Pyrénées |
9 361 |
15 184 |
62,20 % |
|
Lorraine |
34 722 |
39 370 |
13,39 % |
|
Sous-total |
298 327 |
344 750 |
15,56 % |
|
Autres régions (1) |
15 828 |
25 799 |
63,00 % |
|
Total |
314 155 |
370 549 |
17,95 % |
|
(1) Auvergne, Bourgogne, Centre, Basse-Normandie, Antilles, Guyane, Franche-Comté, Picardie, Limousin, Corse, Haute-Normandie et Réunion |
|||
|
Source : Cleiss |
|||
III. LA RÉGLEMENTATION EN VIGUEUR CONCILIE LA RÉGULATION ÉTATIQUE AVEC LA MOBILITÉ DES PATIENTS
Dans le cadre du traité de l'Union européenne, la politique de santé est une compétence nationale . L'article 152, relatif à la santé publique, affirme que « l'action de l'Union [...] complète les politiques nationales ». Son paragraphe 2 prévoit que « l'Union encourage la coopération entre les Etats membres dans les domaines visés au présent article et, si nécessaire, elle appuie leur action ». Enfin, son paragraphe 7 dispose que « l'action de l'Union est menée dans le respect des responsabilités des Etats membres en ce qui concerne la définition de leur politique de santé, ainsi que l'organisation et la fourniture de services de santé et de soins médicaux. Les responsabilités des Etats membres incluent la gestion des services de santé et de soins médicaux, ainsi que l'allocation des ressources qui leur sont affectées . »
C'est donc uniquement aux Etats membres qu'il appartient d'organiser et de financer leur système de santé publique, selon les modalités de leur choix. Le principe de subsidiarité implique que l'Union ne s'attache qu'à encourager la coopération entre ces systèmes.
|
Le principe de subsidiarité consiste à réserver à l'échelon supérieur uniquement ce qu'il peut effectuer plus efficacement que l'échelon inférieur. Appliqué à la Communauté européenne, il signifie que celle-ci ne doit légiférer que dans la mesure où son action sera plus efficace que celle des Etats membres. Le principe de subsidiarité a été introduit dans le droit communautaire par le traité de Maastricht. L'article 5 dispose en effet que « dans les domaines qui ne relèvent pas de sa compétence exclusive, la Communauté n'intervient, conformément au principe de subsidiarité, que si et dans la mesure où les objectifs de l'action envisagée ne peuvent pas être réalisés de manière suffisante par les Etats membres et peuvent donc, en raison des dimensions ou des effets de l'action envisagée, être mieux réalisés au niveau communautaire ».
Le principe de subsidiarité ne s'applique qu'aux
questions relevant d'une compétence partagée entre la
Communauté et les Etats membres. Il ne concerne pas les domaines
relevant de la compétence exclusive de la Communauté (la
politique agricole commune par exemple), ni ceux dans lesquels elle
n'intervient pas du tout (par exemple le droit de la nationalité).
|
Les soins de santé transfrontaliers en Europe sont encadrés à la fois par le droit communautaire dérivé et la jurisprudence de la Cour de justice des communautés européennes (CJCE).
Le règlement n° 1408/71 du 14 juin 1971, toujours en vigueur, a donné la priorité au contrôle des Etats sur la mobilité et les droits des patients.
Au contraire, et conformément à sa philosophie juridique qui privilégie les droits de la société civile par rapport à ceux de l'Etat, la CJCE a étendu les droits des patients et limité les marges de régulation des gouvernements.
A. LE RÈGLEMENT DE 1971 PERMET UNE MOBILITÉ DES PATIENTS SOUS CONTRÔLE DES ETATS
Le règlement n° 1408/71 définit le régime de prise en charge des soins transfrontaliers en distinguant les soins inopinés des soins programmés.
1. Les soins inopinés
Les soins inopinés sont, par nature, ceux qui ne font pas l'objet d'une programmation : ils s'appliquent aux personnes qui, lors d'un séjour, par exemple touristique, dans un autre Etat membre, tombent malades ou se blessent et doivent donc être pris en charge par l'Etat qui les accueille.
Dans ce cas, la réglementation communautaire est simple : toute personne assurée sociale dans son pays d'origine bénéficie à l'étranger des soins qui lui permettent de terminer son séjour dans des conditions médicales sûres. Le patient est pris en charge comme s'il bénéficiait du régime de base d'assurance maladie du pays d'accueil : la part couverte par le régime fait l'objet d'un remboursement par le pays d'affiliation et le reste doit être réglé par le patient. Pour bénéficier de ce régime, la personne doit présenter sa carte européenne d'assurance maladie 7 ( * ) au médecin, à la pharmacie ou à l'hôpital auxquels il recourt. En pratique, la présentation d'une carte nationale d'identité est souvent suffisante. L'organisme étranger qui a assuré financièrement la prise en charge du patient s'adresse ensuite à son Etat d'affiliation pour obtenir le remboursement des frais occasionnés.
2. Les soins programmés
Les soins programmés sont ceux que le patient planifie à l'avance et qui constituent la raison principale du déplacement à l'étranger.
L'article 22 du règlement prévoit que tout assuré peut se rendre dans un autre Etat membre pour y être soigné à condition d'obtenir de son Etat d'affiliation une autorisation préalable. Si cette autorisation est délivrée, le patient est pris en charge par l'Etat membre dans lequel il est soigné, dans les mêmes conditions que ses propres ressortissants et les soins sont financièrement pris en charge par l'Etat dans lequel ils sont dispensés. Comme pour les soins inopinés, il appartient ensuite à cet Etat de se tourner vers l'Etat d'affiliation du patient pour obtenir le remboursement des soins prodigués.
Chaque Etat membre fixe librement les critères en vertu desquels il accepte ou refuse de délivrer une autorisation préalable. Cependant, le règlement prévoit qu'un Etat ne peut refuser d'octroyer une autorisation si son propre régime d'assurance maladie prend en charge les soins concernés et s'il n'est pas en mesure d'offrir ces soins au patient dans un délai acceptable, compte tenu de son état de santé et de l'évolution probable de sa maladie.
B. LA JURISPRUDENCE DE LA COUR DE JUSTICE DONNE LA PRIORITÉ À LA LIBRE PRESTATION DE SERVICES SUR LA RÉGULATION PUBLIQUE
En 1998, la Cour de justice a ouvert une seconde voie d'accès aux soins transfrontaliers programmés. A la différence de celle prévue par le règlement de 1971, la voie jurisprudentielle repose sur une avance des frais médicaux par le patient, qui est ensuite remboursé par son Etat d'affiliation.
1. L'application du principe de libre prestation de service aux soins de santé
Conformément à sa philosophie juridique, la Cour a privilégié dans sa jurisprudence les droits des individus, en l'occurrence en matière de santé, à ceux des Etats membres.
Estimant que les soins de santé, ambulatoires comme hospitaliers, sont des services comme les autres, elle a jugé qu'ils sont à ce titre soumis au principe de libre prestation des services posé à l'article 49 du traité CE. Elle considère donc qu'à partir du moment où un patient souhaite être soigné à l'étranger et avance les frais médicaux, il est en droit d'obtenir auprès de son Etat d'affiliation le remboursement des dépenses médicales engagées à hauteur de ce qu'aurait pris en charge cet Etat s'il y avait été soigné 8 ( * ) .
La différence avec la voie réglementaire porte donc sur deux points : d'une part, le patient doit avancer les frais et demander ensuite leur remboursement, alors qu'ils sont directement pris en charge dans le cadre du règlement ; d'autre part, il n'est pas obligé, en contrepartie, de demander d'autorisation préalable à son Etat d'affiliation, sauf pour les soins hospitaliers, alors que la prise en charge immédiate est conditionnée à l'obtention de cette autorisation dans la procédure réglementaire.
2. Les conditions de légalité de l'autorisation préalable pour les soins hospitaliers
Prenant en considération l'ensemble des articles du traité, et notamment l'article 152 qui reconnaît aux Etats membres la capacité de choisir librement l'organisation et le mode de financement de leur système de santé, la CJCE n'a pas appliqué aveuglément le principe de libre prestation de service aux soins de santé.
Elle a ainsi reconnu aux Etats membres le droit, pour les soins hospitaliers uniquement et à plusieurs conditions, de maintenir une obligation d'autorisation préalable pour obtenir le remboursement des soins.
Cette obligation doit avoir pour « objectif de garantir sur le territoire de l'Etat concerné une accessibilité suffisante et permanente à une gamme équilibrée de soins hospitaliers de qualité 9 ( * ) ».
Elle peut également être justifiée par « la volonté d'assurer une maîtrise des coûts et d'éviter, dans la mesure du possible, tout gaspillage des ressources financières, techniques et humaines 10 ( * ) ».
Quelle que soit sa justification, le régime d'autorisation préalable doit être proportionné et « fondé sur des critères objectifs, non discriminatoires et connus à l'avance, de manière à encadrer l'exercice du pouvoir d'appréciation des autorités nationales afin que celui-ci ne soit pas exercé de manière arbitraire. Un tel régime d'autorisation administrative préalable doit de même reposer sur un système procédural aisément accessible et propre à garantir aux intéressés que leur demande sera traitée dans un délai raisonnable et avec objectivité et impartialité, d'éventuels refus d'autorisations devant en outre pouvoir être mis en cause dans le cadre d'un recours juridictionnel 11 ( * ) ».
Si le refus d'une autorisation préalable peut être enfin fondé sur l'existence d'une liste d'attente destinée à planifier l'offre hospitalière en fonction de priorités nationales, le délai d'attente doit être acceptable au vu de l'état clinique du patient 12 ( * ) .
C. LE DROIT FRANÇAIS EST CONFORME À LA JURISPRUDENCE COMMUNAUTAIRE
Le décret n° 2005-386 du 19 avril 2005 a modifié les articles R. 332-2 et suivants du code de la sécurité sociale de manière à intégrer la jurisprudence de la CJCE dans le droit national.
L'article R. 332-4 dispose ainsi qu' « hors l'hypothèse de soins inopinés, les caisses d'assurance maladie ne peuvent procéder que sur autorisation préalable au remboursement des frais des soins hospitaliers ou nécessitant le recours aux équipements matériels lourds [...] dispensés aux assurés sociaux et à leurs ayants droit dans un autre Etat membre de l'Union européenne [...] ».
Il précise que cette autorisation ne peut être refusée qu'à deux conditions : soit les soins envisagés ne figurent pas parmi ceux dont la prise en charge est prévue par la réglementation française ; soit « un traitement identique ou présentant le même degré d'efficacité peut être obtenu en temps opportun en France, compte tenu de l'état du patient et de l'évolution probable de son affection ».
Le dernier alinéa prévoit enfin que les décisions de refus sont dûment motivées et susceptibles de recours dans les conditions de droit commun devant le tribunal des affaires de sécurité sociale compétent.
IV. LA PROPOSITION DE DIRECTIVE COMPORTE DES DISPOSITIONS QUI LA RENDENT INACCEPTABLE EN L'ETAT
D'après la commission européenne, la proposition de directive viserait, d'une manière générale, à adapter le cadre juridique progressivement élaboré pour faire face au développement de la mobilité des patients en Europe. Formellement, elle comporte cinq chapitres :
- les dispositions générales incluant notamment les définitions des notions employées ;
- la description des responsabilités des autorités nationales en matière de respect des principes communs dans le domaine des soins ;
- la fixation d'un nouveau régime de recours aux soins transfrontaliers ;
- la détermination d'un cadre de coopération en matière de soins transfrontaliers ;
- les mesures d'application et dispositions finales.
Or, on constate que la proposition de directive pose au moins cinq problèmes qui méritent l'attention du Parlement français et justifient une prise de position du Sénat :
- elle durcit la jurisprudence de la Cour en limitant davantage, de manière tout à fait inacceptable, la faculté pour les Etats membres d'imposer une autorisation préalable ;
- elle soumet ceux-ci à certaines obligations, notamment dans le domaine de l'information, largement hors de portée et dont l'utilité reste à démontrer ;
- elle comporte des lacunes regrettables, par exemple en matière de mobilité des professionnels de santé dont elle ne dit mot ;
- elle octroie plusieurs prérogatives à la commission européenne, qui relèvent pourtant, en vertu du principe de subsidiarité, de la compétence des Etats membres ;
- enfin, elle est source d'insécurité juridique dans des domaines particulièrement sensibles, comme celui de l'accès à la procréation médicalement assistée.
A. UN DURCISSEMENT IRRECEVABLE DES PRINCIPES POSÉS PAR LA JURISPRUDENCE COMMUNAUTAIRE
1. L'intégration de la jurisprudence dans le droit dérivé
La proposition de directive comporte un chapitre III dans lequel sont définies les modalités de « recours à des soins de santé dans un autre Etat membre ».
Pour l'essentiel, il s'agit d'une reprise détaillée et fidèle de la jurisprudence de la Cour qui, si le texte était adopté, serait donc désormais inscrite dans le droit dérivé communautaire. Par analogie avec le droit français, on pourrait dire que la proposition de directive « codifie » la jurisprudence.
L'article 8 précise ainsi les conditions de légalité d'un système d'autorisation préalable. Celle-ci n'est possible qu'à deux conditions cumulatives : d'une part, l'Etat membre prend déjà en charge le traitement demandé sur son propre territoire ; d'autre part, l'objectif du système d'autorisation est « de gérer le flux sortant de patients [...] et d'éviter que celui-ci porte ou soit susceptible de porter une atteinte grave :
- à l'équilibre financier [du] système de sécurité sociale ou à la planification et à la rationalisation mises en place dans le secteur hospitalier dans le but d'éviter toute surcapacité hospitalière, tout déséquilibre dans l'offre de soins hospitaliers et tout gaspillage logistique et financier ;
- au maintien d'un service médical et hospitalier équilibré et accessible à tous ;
- au maintien de la capacité de traitement ou des compétences médicales sur [le] territoire ».
On retrouve donc dans la proposition de directive les grands principes posés par la Cour de justice.
2. L'établissement d'une liste des autorisations préalables par la commission européenne : une hypothèse inadmissible
Si la proposition de directive intègre les règles définies par la CJCE, elle ajoute également une contrainte supplémentaire pour les Etats membres : seuls un certain nombre de soins, énumérés sur une liste établie par la commission, seraient susceptibles d'être soumis à une autorisation préalable. Non seulement cette disposition est contraire au principe de subsidiarité, puisqu'elle excède le champ de la coopération sanitaire auquel l'action de l'Union doit se limiter, mais elle revient surtout, de fait, à priver les Etats membres d'apprécier eux-mêmes, en fonction de la particularité de leur système de soins, de leurs priorités et de l'état de santé général de leur population, les soins qui ne peuvent être pris en charge à l'étranger que sous réserve d'autorisation préalable.
En outre, l'existence d'une liste européenne globale est incompatible avec la faculté donnée aux Etats par la Cour, et reprise par la proposition de directive, de fonder un refus d'autorisation préalable sur le risque d'atteinte grave à l'équilibre financier ou à la planification du système de soins. D'abord, le niveau des soins n'est pas le même dans tous les Etats membres. Ensuite et surtout, ils n'ont pas les mêmes priorités sanitaires et ne développent pas tous les mêmes traitements de pointe. Par conséquent, l'impossibilité d'imposer une autorisation préalable pour un soin particulier peut être financièrement anodine pour certains Etats et, au contraire, très gênante pour l'effort de planification de certains autres.
Pour toutes ces raisons, il n'est pas envisageable que la commission européenne établisse une telle liste.
Telle est déjà la position défendue au Conseil par la France, puisque le Gouvernement a proposé, lors de la présidence française, que la liste soit établie non pas par la commission, mais par chaque Etat membre. Cette solution apparaît tout à fait opportune et votre commission entend appuyer sur ce point les autorités françaises à Bruxelles.
3. L'occasion manquée de présenter un texte unique en matière de soins transfrontaliers
On l'a vu, en dehors des règles établies par la Cour, l'organisation des soins transfrontaliers est encadrée par le règlement de 1971. Il se trouve que celui-ci vient d'être révisé pour donner naissance au règlement (CE) n° 883/2004 du 29 avril 2004 qui devrait entrer en vigueur en 2010. Or, la Cour avait rendu, dès 2001, ses principaux arrêts en la matière et fixé les grandes lignes de sa jurisprudence.
La révision du règlement de 2004 aurait donc du être l'occasion d'intégrer la position de la Cour au droit dérivé 13 ( * ) . Le règlement d'application, en cours d'adoption, du règlement de 2004, réalise en partie ce travail, puisque le projet de texte reprend certains arrêts de la Cour. C'est le cas, par exemple, de la jurisprudence dite « Vanbraekel », selon laquelle un patient se rendant dans un autre Etat étranger pour y être soigné, et qui y est pris en charge, a droit à un remboursement complémentaire de la part de son Etat d'affiliation si le reste à charge dont il a dû s'acquitter dans l'Etat de traitement aurait été moins important s'il avait été soigné dans son Etat d'affiliation. L'article 26 du projet de règlement d'application prévoit ainsi que « lorsque la personne assurée a effectivement pris elle-même en charge tout ou partie du coût du traitement médical autorisé et que le montant que l'institution compétente est tenue de rembourser à l'institution du lieu de séjour ou à la personne assurée conformément au paragraphe 6 (coût réel) est inférieur à celui qu'elle aurait dû assumer pour le même traitement dans l'Etat membre compétent (coût théorique), l'institution compétente rembourse, sur demande, le coût du traitement qu'elle a supporté à concurrence du montant de la différence entre le coût théorique et le coût réel. Le montant du remboursement ne peut toutefois pas dépasser celui des coûts effectivement supportés par la personne assurée et peut prendre en compte les montants que la personne assurée aurait dû acquitter si le traitement avait été prodigué dans l'Etat membre compétent ».
Ceci étant, rien ne laisse penser que le projet de règlement d'application, dont la dernière version sera présentée au Conseil au mois d'avril prochain et qui bénéficie, sauf sur deux points mineurs, d'un consensus de la part des Etats membres, intègrera d'autres aspects de la jurisprudence de la Cour.
On peut donc vivement regretter que la commission européenne n'ait pas saisie l'opportunité de la révision du règlement de 1971 pour soumettre aux Etats membres un texte unique synthétisant les dispositions du droit dérivé et les règles établies par la Cour. Un tel document aurait eu l'avantage de présenter un dispositif unifié, compréhensible par les citoyens et facilement applicable par les administrations.
B. DES OBLIGATIONS D'INFORMATION IRRÉALISTES ET INUTILES
L'article 10 de la proposition de directive, qui porte sur l'information des patients concernant le recours à des soins dans un autre Etat membre, prévoit, dans son paragraphe 1 que « les Etats membres d'affiliation veillent à ce que des mécanismes soient mis en place pour fournir aux patients, sur demande, des informations concernant les soins de santé pouvant être reçus dans un autre Etat membre et les conditions applicables, notamment en cas de préjudice découlant des soins ».
Or, selon les acteurs de la santé en France, une telle obligation d'information est irréaliste et inutile .
Irréaliste d'abord, parce que les Etats membres éprouvent déjà des difficultés à mettre à la disposition de leurs citoyens une information claire et facilement compréhensible sur leur propre système de santé et que certains Etats, dans lesquels l'organisation des soins est décentralisée, ne possèdent tout simplement pas l'ensemble des données concernant leur propre système.
Inutile ensuite, car ce que les citoyens recherchent, ce sont des renseignements précis sur l'existence de traitements particuliers, concernant certaines pathologies rares, qui justifieraient un déplacement à l'étranger, et non des informations générales et inexploitables sur les systèmes de soins de chacun des vingt-sept Etats membres de l'Union.
Votre commission considère que l'obligation d'information doit se limiter aux droits des citoyens en matière de soins transfrontaliers : existence des deux voies d'accès, avantages et inconvénients de chacune, procédures de recours en cas de contentieux.
Elle se réjouit donc que les négociations au Conseil s'orientent vers une solution assez proche de celle qu'elle préconise.
C. DES LACUNES REGRETTABLES
Bien qu'elle aborde un nombre important de sujets, la proposition de directive laisse de côté deux problèmes essentiels : la mobilité des professionnels de santé et la possibilité pour un Etat d'accorder une priorité d'accès à ses citoyens pour le traitement des pathologies qui donnent lieu à des listes d'attente.
1. La mobilité des professionnels de santé
Autant la mobilité des patients était relativement bien encadrée par le règlement de 1971 et la jurisprudence de la Cour, et n'appelait donc pas en urgence un nouveau texte communautaire, autant la mobilité des professionnels constitue une préoccupation partagée par l'ensemble des Etats membres et nécessiterait que le législateur européen intervienne rapidement dans ce domaine.
La problématique de la mobilité des professionnels de santé dans l'Union est la suivante : certains Etats membres, notamment les plus riches, souffrent d'une démographie médicale insuffisante et auraient avantage à accueillir, à condition d'obtenir des garanties sur la qualité de leur formation, des praticiens d'autres Etats membres. Ces derniers ont par ailleurs tout intérêt à envoyer certains de leurs médecins dans d'autres Etats membres qui bénéficient d'un système de soins plus pointus, à condition que ces praticiens reviennent, au bout de quelques années, dans leur pays pour y valoriser l'expérience acquise.
Il serait donc particulièrement utile que la commission européenne propose, dès que possible, un texte permettant d'instituer une coopération entre les Etats membres en matière de mobilité des professionnels de santé .
2. Une priorité d'accès national aux soins rares
L'article 11 de la proposition de directive, qui définit les règles applicables aux soins prodigués dans un autre Etat membre que l'Etat d'affiliation, dispose que « les soins de santé dispensés dans un Etat membre autre que celui où le patient est assuré [...] le sont conformément à la législation de l'Etat membre de traitement ».
Un Etat membre n'est donc pas autorisé à accorder à ses propres ressortissants une priorité d'accès aux soins. Certes, la règle n'est pas contestable, en vertu du principe d'égal accès aux soins en Europe, mais on peut s'interroger sur sa légitimité lorsqu'elle s'applique aux soins rares pour lesquels un Etat membre est contraint d'établir une liste d'attente.
Dans le cas des greffes, par exemple, ne serait-il pas injuste qu'un citoyen assuré dans un Etat autorisant les greffes d'organes, et qui contribue, souvent depuis de nombreuses années, au régime de cotisations sociales de cet Etat, soit placé en situation de concurrence avec un citoyen assuré dans un autre Etat et qui n'a pas acquitté les mêmes cotisations, qui plus est dans le contexte que nous connaissons de la pénurie de greffons ?
Ne doit-on pas considérer qu' un système de santé de haut niveau est un choix collectif, soutenu par l'ensemble des citoyens qui le financent et qu'il serait inéquitable que des patients qui n'ont jamais contribué à la viabilité économique de ce système y aient accès à égalité avec ceux qui l'ont fait vivre lorsque le soin est rare ?
Votre commission demande donc que la proposition de directive donne explicitement aux Etats membres la faculté d'accorder une priorité d'accès à leurs ressortissants pour les soins rares qui font l'objet d'une liste d'attente .
D. DES PRÉROGATIVES EXCESSIVES ACCORDÉES À LA COMMISSION EUROPÉENNE
Dans le jeu institutionnel communautaire, on a parfois pu constater une légère tendance de la commission européenne à excéder son champ d'action.
Or, la proposition de directive, déjà contestable à ce titre lorsqu'elle prévoit que la liste des soins pouvant être soumis à autorisation préalable sera établie par sa commission, soulève deux autres difficultés au regard de l'application du principe de subsidiarité .
La première est proposée par l'article 16 qui dispose que « la commission arrête [...] les mesures spécifiques nécessaires à l'interopérabilité des systèmes de technologies de l'information et de communication dans le domaine des soins de santé, qui sont applicables lorsque les Etats membres décident de les introduire ». Ces mesures doivent préciser notamment « les normes et la terminologie nécessaires à l'interopérabilité des systèmes de technologies de l'information et de la communication concernés, afin de garantir la sécurité, la qualité et l'efficacité de la fourniture de services de santé transfrontaliers ». Or, s'il revient bien à la commission de favoriser les échanges d'information sur les soins et la santé publique entre les Etats membres, ce rôle ne saurait la conduire à définir « la » terminologie nécessaire à l'interopérabilité des systèmes de communication des Etats membres. Ceux-ci peuvent en effet échanger toutes leurs données sans pour autant disposer de la même terminologie. Il suffit que les différentes terminologies soient compatibles entre elles, ce qui requiert simplement un travail de coordination pour la commission.
La seconde est levée par l'article 5, relatif aux responsabilités de l'Etat membre dans lequel sont dispensés les soins. Cet article reconnaît à la commission le droit d'élaborer des orientations dans le domaine de l'application des normes de qualité des soins, des procédures judiciaires relatives aux contentieux créés par la délivrance des soins et des systèmes d'assurance pour les professionnels de santé, toutes matières qui n'entrent en aucun cas dans son champ des compétences. Là encore, les prérogatives que la proposition de directive accorde à la commission sont contraires au principe de subsidiarité et dépassent largement le rôle qui doit rester le sien en matière de politique de santé dans l'Union.
E. DES INCERTITUDES JURIDIQUES SUR DES SUJETS DE SOCIÉTÉ SENSIBLES
Comme le révèlent plusieurs de ses campagnes contre les discriminations, la commission européenne a pris clairement position sur un certain nombre de sujets de société. C'est le cas, par exemple, du droit d'accès à la procréation médicalement assistée pour les couples homosexuels.
En octobre dernier, à l'occasion de l'examen d'une précédente proposition de résolution européenne, portant sur une directive communautaire relative à la lutte contre les discriminations 14 ( * ) , votre commission a solennellement affirmé que de telles questions, en raison de leur complexité et indépendamment de toute prise de position partisane, ne pouvait être tranchée que par la souveraineté nationale. En aucun cas, il n'appartient à la commission européenne et à l'Union de promouvoir ou d'interdire, qui plus est d'une manière détournée, l'accès des couples homosexuels à la procréation médicalement assistée.
Or, une fois de plus, il faut bien constater que la rédaction de la proposition de directive, si elle était adoptée en l'état, introduirait une incertitude sur le droit applicable dans ce domaine .
L'article 9, relatif aux garanties de procédure concernant le système d'autorisation préalable, dispose en effet que « l'Etat membre d'affiliation veille à ce que les procédures administratives afférentes au recours à des soins de santé dans un autre Etat membre qui concernent l'autorisation préalable [...] reposent sur des critères objectifs et non discriminatoires [...]. Or, il y a lieu de s'interroger sur la portée de ce principe de non-discrimination. Signifie-t-il qu'un Etat membre, s'il est en droit de refuser à certains couples la prise en charge, sur son territoire, d'une procréation médicalement assistée, ne pourrait refuser, sans enfreindre le principe de non-discrimination, cette prise en charge lorsque ces couples y ont recours dans un autre Etat membre ?
A tout le moins, ce point mérite d'être clarifié, et votre commission demande aux autorités françaises au Conseil de faire le nécessaire en ce sens.
*
* *
Pour ces raisons, votre commission vous propose d'adopter la proposition de résolution dans la rédaction qu'elle vous soumet.
PROPOSITION DE RÉSOLUTION
Texte adopté par la commission des affaires
sociales
en application de l'article 73 bis,
alinéa 6,
du règlement du Sénat
Le Sénat,
Vu l'article 88-4 de la Constitution,
Vu le texte E 3903 portant proposition de directive relative à l'application des droits des patients en matière de soins de santé transfrontaliers (COM (2008) 414 final),
Regrette l'absence d'étude d'impact approfondie de la part de la Commission européenne, compte tenu des risques que pourrait faire peser cette proposition de directive sur l'équilibre financier de certains systèmes de remboursement de soins ;
Considère qu'il revient à chaque Etat membre de garantir l'accessibilité de tous ses citoyens à des soins de qualité ; que cette exigence est incompatible avec l'application du principe de libre prestation des services aux soins de santé, mais nécessite au contraire que les Etats disposent d'un pouvoir de régulation autonome fondé sur le maintien des capacités nationales de planification de l'offre et du remboursement des soins ;
Juge en conséquence inacceptable le fait que les soins hospitaliers ou spécialisés, susceptibles de faire l'objet d'une autorisation préalable pour leur remboursement, soient énumérés sur une liste établie par la Commission européenne ; estime au contraire indispensable que cette liste soit élaborée au niveau national et qu'à cette fin, la base juridique de la proposition de directive soit étendue à l'article 137 du traité instituant la Communauté européenne ;
Demande expressément que les Etats membres conservent le droit, sans se rendre légalement coupables de discrimination, d'accorder une priorité d'accès aux affiliés de leur régime de sécurité sociale pour les soins rares faisant l'objet d'une liste d'attente au niveau national ;
Regrette que le souci de simplification pour les patients et pour les administrations n'ait pas conduit à intégrer les dispositions de la proposition de directive au nouveau règlement portant sur la coordination des systèmes de sécurité sociale ; demande que, dans un objectif de sécurité juridique et d'accessibilité du droit communautaire, les dispositions relatives aux soins de santé transfrontaliers soient rapidement regroupées dans un texte unique ;
Déplore que la Commission européenne n'ait pas proposé aux Etats membres de traiter, à l'occasion de cette proposition de directive, le problème de la mobilité des professionnels de santé, plus préoccupant et urgent que celui des soins de santé transfrontaliers ;
Juge inapplicable l'obligation faite aux Etats membres d'informer précisément leurs ressortissants sur le système de soins de tous les autres Etats membres ; estime que cette obligation d'information doit se limiter aux droits des patients de recourir à des soins transfrontaliers ;
Regarde comme essentielle la coopération entre les Etats membres en matière de recherche, de soins et d'établissements de santé et demande que les objectifs et modalités de cette coopération tiennent compte des expérimentations en cours ;
Constate qu'en vertu du principe de subsidiarité, il n'appartient pas à la Commission européenne d'imposer une terminologie unique pour assurer l'interopérabilité des systèmes européens d'information et de communication dans le domaine des soins de santé ; confirme que chaque Etat membre reste libre de définir sa propre terminologie à partir du moment où celle-ci n'est pas, par nature, incompatible avec l'interopérabilité recherchée ; affirme qu'en la matière, le rôle de la Commission européenne doit se limiter à proposer aux Etats membres des guides généraux relatifs à l'interopérabilité des systèmes d'information et de communication ;
Considère que le principe de subsidiarité s'oppose également à ce que la Commission européenne élabore des orientations concernant l'application des normes de qualité des soins, les procédures judiciaires relatives aux contentieux créés par la délivrance des soins et les systèmes d'assurance pour les professionnels de santé ; souligne que ces orientations pourraient susciter des contentieux aboutissant in fine à octroyer à la Cour de justice des Communautés européennes le pouvoir de fixer des principes généraux ou des normes dans ces matières ;
Observe que le principe général de non-discrimination posé en matière de procédures administratives concernant l'accès aux soins dans un autre Etat membre pourrait contraindre un Etat membre à rembourser ses ressortissants des soins auxquels ceux-ci n'auraient pas eu droit sur le territoire national, notamment dans le domaine de la procréation médicalement assistée ; exige donc que la référence à ce principe soit retirée de l'article 9 ;
Tient enfin pour nécessaire de préciser que la proposition de directive respecte la déclaration du Conseil de juin 2006 sur les valeurs et principes communs qui fondent les systèmes de santé des Etats membres de l'Union européenne.
TRAVAUX DE LA COMMISSION
Réunie le mercredi 25 mars 2009 sous la présidence de Nicolas About, président, la commission a procédé à l' examen du rapport de Jacky Le Menn sur la proposition de résolution européenne n° 234 (2008-2009), présentée par Roland Ries au nom de la commission des affaires européennes en application de l'article 73 bis du règlement, sur la proposition de directive relative à l' application des droits des patients en matière de soins de santé transfrontaliers (E 3903).
Jacky Le Menn, rapporteur, a indiqué qu'en matière de soins transfrontaliers, la Commission européenne et le Conseil légifèrent un peu « à l'aveugle » : il n'existe aucune évaluation fiable, au niveau européen, du nombre de patients concernés et des flux financiers en jeu. L'unique étude présentée par la Commission européenne à l'appui de la proposition de directive est un sondage téléphonique réalisé auprès de 27 200 personnes sur les 416 millions d'habitants de l'Union, selon lequel 4 % des ressortissants européens auraient recours, chaque année, à des soins transfrontaliers. Une évaluation fondée sur les données consolidées dont disposent les vingt-sept Etats membres sur les flux affectant leur territoire serait évidemment plus crédible. Ceci étant, beaucoup d'acteurs du secteur estiment, sans doute à juste titre, que la Commission européenne craignait d'aboutir à un résultat beaucoup moins élevé en procédant ainsi.
Les mêmes incertitudes planent sur l'évaluation des masses financières en jeu, que la commission fixe à 1 % des dépenses publiques européennes de santé. Il est vraisemblable que ce chiffre soit largement surestimé : si l'on se réfère à l'exemple des Français, dont on peut penser qu'il se situe dans le haut de la fourchette en raison d'un niveau de vie qui leur permet sans doute de voyager davantage que la moyenne des Européens, les soins reçus à l'étranger et pris en charge par la sécurité sociale n'ont représenté, en 2007, que 0,16 % des dépenses publiques de santé, soit 233 millions d'euros sur les 144,8 milliards de l'assurance maladie. Ni le nombre de patients ni le volume financier concernés par les soins de santé transfrontaliers ne sont donc convenablement évalués à l'heure actuelle en Europe.
Jacky Le Menn, rapporteur, a ensuite présenté la situation française. Le solde des remboursements de soins transfrontaliers reste positif mais il a tendance à se détériorer rapidement : entre 2002 et 2007, le montant des soins remboursés par la France a augmenté trois fois plus vite que celui des créances sur ses homologues européens. Faut il en conclure que cette évolution est le signe que la qualité des soins progresse plus vite chez nos voisins ? Cette hypothèse paraît corroborée par le fait que plus du tiers des patients étrangers soignés en France sont des retraités résidents, qui ne sont pas venus, par définition, pour s'y faire soigner. Cette proportion est en augmentation continue, alors que le nombre de patients étrangers qui choisissent délibérément de recourir au système de soins français a diminué de plus de 34 % en cinq ans, passant de 7 000 personnes en 2002 à moins de 5 000 en 2007.
En ce qui concerne le contenu de la proposition de directive, il faut rappeler que l'on distingue traditionnellement, au niveau communautaire, les soins inopinés, dont on bénéficie par exemple lors d'un séjour touristique, des soins programmés, que l'on planifie à l'avance et qui constituent l'objectif même du déplacement à l'étranger.
Si les soins inopinés ne posent pas de problème particulier, la question des soins programmés est plus complexe. Il existe actuellement deux modalités de prise en charge, qui reposent sur deux philosophies opposées. Le règlement de 1971 privilégie le contrôle des Etats membres : tout soin programmé requiert l'autorisation du pays d'origine mais, si l'autorisation est accordée, le patient n'a pas à avancer les frais. A l'inverse, la jurisprudence de la Cour de justice des communautés européennes (CJCE) donne la priorité à la mobilité des citoyens sur la régulation publique : la Cour considère que les soins de santé, ambulatoires comme hospitaliers, sont des prestations de service comme les autres et qu'à ce titre, ils sont soumis au principe de libre circulation des services. Elle estime donc que lorsqu'un patient désire se faire soigner à l'étranger et avance les frais médicaux, un système d'autorisation préalable pour les soins ambulatoires est illégal car il revient à privilégier les praticiens nationaux sur leurs homologues européens, ce qui constitue une entrave à la libre prestation de services. En ce qui concerne les soins hospitaliers, toutefois, la Cour se montre un peu plus souple à l'égard de l'effort de régulation : un Etat membre ne peut imposer une autorisation préalable que si celle-ci vise à garantir, sur le territoire national, l'accessibilité de l'offre de soins et la maîtrise des coûts.
La proposition de directive opère, en quelque sorte, une « codification » de la jurisprudence de la Cour, mais elle réduit encore les capacités de contrôle des Etats membres : ceux-ci n'auraient désormais le droit d'imposer une autorisation préalable que pour un certain nombre de soins qui seraient recensés sur une liste établie par la Commission européenne. Cette nouvelle règle pose un certain nombre de difficultés : d'abord, elle est contraire au principe de subsidiarité qui s'applique en matière de santé publique ; ensuite, elle aboutit, de fait, à affaiblir le pouvoir de régulation des Etats membres, puisque ceux-ci ne seraient plus en mesure d'exiger une autorisation préalable pour les soins ne figurant pas sur la liste ; enfin, elle provoquerait une situation d'insécurité juridique ingérable : rien n'empêcherait en effet un citoyen d'attaquer la liste de la Commission devant la Cour, en arguant que tel soin ne devrait pas y figurer puisque les critères d'autorisation préalable définis par la Cour ne concernent pas en l'occurrence son pays.
Ces considérations critiques sont partagées par la représentation permanente de la France à Bruxelles ainsi que par une grande majorité des Etats membres. Pendant qu'elle assurait la présidence du Conseil, la France a présenté une nouvelle version du texte selon laquelle il appartiendrait à chaque Etat membre, en fonction de son système de santé, d'élaborer la liste des soins qui requièrent une autorisation préalable, mais la présidence tchèque actuelle vient d'en proposer une autre qui ne leur accorde pas cette compétence. C'est pourquoi, pour conforter la position des autorités françaises à Bruxelles, il est important que le Sénat réaffirme solennellement son opposition à toute proposition de directive qui priverait les Etats de la possibilité de réguler convenablement leur propre système de santé grâce à un régime d'autorisation préalable, précis et adapté à leur situation particulière.
Il est également essentiel d'exiger que la proposition de directive prévoie la capacité pour les Etats de ne pas accorder, dans un certain nombre de cas, par exemple celui des greffes, l'autorisation à un ressortissant communautaire d'être soigné sur leur territoire. Ce dispositif permettrait en outre d'éviter que certains pays choisissent de ne pas développer certains traitements en laissant à d'autres le soin de le faire à leur place.
Pour conclure, Jacky Le Menn, rapporteur, a fait observer qu'une nouvelle proposition de directive n'était pas nécessaire et qu'il aurait été plus simple de modifier le règlement de 1971 pour disposer d'un texte unique, compréhensible par les citoyens et facilement applicable par les organismes de sécurité sociale. Ceci étant, si la France parvient, avec d'autres, à convaincre ses homologues européens de la nécessité d'un régime d'autorisation préalable rigoureux, la directive une fois adoptée ne changera rien, sur l'essentiel, à la législation applicable en France, puisque la jurisprudence de la Cour a déjà été intégrée dans le code de la sécurité sociale. En réalité, la directive permettra à la Commission européenne d'attaquer devant la Cour de justice les Etats membres qui refusaient jusqu'à présent d'appliquer la jurisprudence.
Il est indéniable que ce texte, qui reprend à son compte la philosophie et les règles établies par la CJCE, contribuera à renforcer l'inégalité d'accès aux soins transfrontaliers : seuls ceux qui disposent des ressources suffisantes pour avancer les frais médicaux pourront, à la charge de leur régime d'assurance maladie qui devra les rembourser par la suite, consulter les meilleurs praticiens européens. En matière de santé en Europe, le débat oppose finalement les partisans d'une régulation publique, garante de l'accessibilité, de la qualité et de l'égalité devant les soins, aux promoteurs de la libre circulation des services, qui conduit à créer deux catégories de citoyens inégaux devant l'accès à la médecine. Cette proposition de résolution a pour objectif non seulement de défendre mais surtout de promouvoir l'égal accès de tous les citoyens à des soins de qualité en Europe.
Paul Blanc a souhaité savoir si la proposition de directive aurait un impact sur les accords de coopération transfrontalière en matière de santé et notamment sur ceux que la France a signés avec des régions espagnoles, comme la Catalogne.
Dominique Leclerc a fait remarquer que l'application aveugle du principe de libre circulation pose également des problèmes dans le domaine des échanges de capitaux, car elle rend très complexe, voire impossible, la constitution de sociétés d'exercice libéral.
Bernadette Dupont a souhaité savoir comment est prise en charge une personne qui, lors d'un séjour dans un autre Etat membre, tombe malade et ne dispose pas de l'autorisation préalable
Patricia Schillinger s'est interrogée sur le volume des flux de patients entre la France et la Suisse, qui ne doit sans doute pas être pris en compte par le texte européen, et a souligné l'utilité des coopérations transfrontalières qui permettent de rationaliser l'offre de soins des deux côtés de la frontière.
Dans le même sens, Nicolas About, président, a rappelé l'importance de ces coopérations, qui couvrent par exemple plus de quatre millions de personnes dans le Nord de la France et le Sud de la Belgique. Ces accords, qui comportent un volet relatif à la mobilité des professionnels de santé, révèlent une lacune regrettable de la proposition de directive, qui ne traite pas de ce sujet. Il est pourtant urgent de veiller à l'harmonisation européenne des formations en matière de santé afin d'éviter tout nomadisme des médecins.
Brigitte Bout a souhaité connaître les principales dispositions de l'accord avec la Belgique.
Jean-Pierre Godefroy a indiqué que la France rencontre d'importantes difficultés pour obtenir, auprès du Royaume-Uni, le remboursement de soins dispensés, sur notre territoire, aux citoyens britanniques.
Guy Fischer a souhaité connaître les types de soins qui suscitent le plus de mobilité transfrontalière ainsi que les pays les plus concernés. Par exemple, en région Rhône-Alpes, on observe que les services hospitaliers de neurologie et cardiologie sont très fréquentés par les citoyens italiens.
René Teulade a jugé nécessaire de prévoir une réglementation européenne facilitant la circulation des produits pharmaceutiques.
Marc Laménie a souligné la complexité de la législation communautaire et regretté qu'elle soit difficilement compréhensible par les citoyens auxquels elle est pourtant censée bénéficier.
Jacky Le Menn, rapporteur, a apporté les éléments de réponse suivants :
- une personne qui tombe malade lors d'un séjour dans un autre Etat membre entre dans le cadre des soins inopinés régis par le règlement de 1971 : elle est donc prise en charge par l'Etat dans lequel elle se trouve dans les mêmes conditions qu'un ressortissant de cet Etat ; en principe, elle doit présenter à l'hôpital ou au médecin étrangers sa carte européenne d'assurance maladie afin d'être dispensée de l'avance des frais médicaux ; dans la pratique, la présentation d'une carte d'identité suffit en général à déclencher la prise en charge ;
- la directive ne devrait pas avoir d'effet sur la validité des accords de coopération transfrontalière, que ceux-ci aient été signés entre membres de l'Union ou avec des régions autonomes dans les Etats fédéraux ; actuellement, il existe un accord avec la Belgique, l'Allemagne, la Suisse et l'Espagne ; ces accords méritent d'être davantage développés car ils permettent une mutualisation des moyens, source d'économies et souvent facteur d'amélioration de la qualité des soins grâce aux échanges d'informations entre les médecins ; l'hôpital de Tourcoing dans le département du Nord a ainsi signé un accord de partenariat avec celui de Mouscron en Belgique, prévoyant que le premier prendrait en charge les patients belges devant bénéficier d'une imagerie par résonnance magnétique (IRM) alors que le second assurerait les dialyses rénales pour les patients français ;
- la directive ne s'applique pas en Suisse, mais ce pays a accepté, par convention, d'appliquer le règlement de 1971 sur la coordination des régimes de sécurité sociale, qui est le principal texte communautaire encadrant les soins transfrontaliers ;
- il est singulier que le Royaume-Uni puisse ne pas respecter ses engagements en matière de remboursement de soins transfrontaliers car il est tenu d'appliquer tant le règlement que la jurisprudence de la CJCE ;
- il est regrettable que la Commission européenne n'ait pas proposé aux Etats membres, à l'occasion de ce texte, d'évoquer le problème de la mobilité des professionnels de santé ; cette critique figure d'ailleurs dans la proposition de résolution.
La commission a ensuite examiné le texte proposé pour la résolution.
A l'initiative de Mmes Isabelle Debré et Christiane Demontès, elle a modifié le quatrième considérant, permettant aux Etats membres d'accorder une priorité d'accès aux soins rares, non pas à « leurs ressortissants » mais à l'ensemble des « affiliés de leur régime de sécurité sociale ». Il s'agit, pour ce type de soins très particuliers, de donner la possibilité aux Etats membres, sans se mettre en infraction vis-à-vis de la législation communautaire, de privilégier leurs affiliés sur ceux d'un autre Etat membre.
A la demande de Guy Fischer, Christiane Demontès et Nicolas About, elle a ensuite apporté des modifications rédactionnelles aux cinquième et neuvième considérants visant à clarifier le texte proposé.
Elle a ensuite adopté le texte de la proposition de résolution ainsi modifié .
LISTES DES PERSONNES AUDITIONNÉES
•
Aude Marlier-Sutter
, chef de la
mission Relations européennes et internationales à la direction
de l'hospitalisation et de l'organisation des soins
•
Katia Julienne
, chef de la
division des affaires communautaires et internationales à la direction
de la sécurité sociale
•
Emmanuelle Jean,
chef de la
mission Affaires européennes, et internationales, et
Alexandre
de La Volpilière,
chargé de mission « affaires
européennes » à la direction générale de
la santé
•
Maryse Medina,
chef de la mission
des relations européennes et internationales et de la coopération
à la caisse nationale d'assurance maladie des travailleurs
salariés (Cnamts)
•
Jean-Yves Hocquet,
directeur, et
Muriel Chapalain,
directrice des études
financières et statistiques du centre des liaisons européennes et
internationales de la sécurité sociale (Cleiss)
•
Jean Duchet,
directeur, et
Gérard Cabelguen,
directeur adjoint du centre national
de soins à l'étranger
•
Docteur Jean-Luc Jurin,
représentant de la confédération des syndicats
médicaux français (CSMF)
•
Dominique Deroubaix,
directeur de
l'agence régionale de l'hospitalisation du Nord-Pas-de-Calais.
•
Olivier Suzanne,
directeur de la
branche maladie de la caisse régionale d'assurance maladie de
Nord-Picardie
•
Isabelle Huser,
directrice
adjointe en charge de la production et des relations internationales à
la caisse primaire d'assurance maladie de Thionville
•
Antoine Chataîgnier,
directeur, et
Didier Delboé,
responsable du service des
relations internationales à la caisse primaire d'assurance maladie de
Lille
•
Philippe Blua,
directeur,
Dominique Legrand
et
Chantal Pachurka,
assistantes sociales du centre hospitalier de Calais
•
Thierry Koch,
directeur de la
clinique des trois frontières à Saint-Louis, et
Yann de
Kerguenec,
directeur des affaires juridiques de la
fédération de l'hospitalisation privée (FHP)
* 1 Dite « directive services » ou « directive Bolkenstein ».
* 2 Conclusions du Conseil sur les valeurs et principes communs aux systèmes de santé de l'Union européenne (2006/C 146/01)
* 3 Rapport n° 230 (2008-2009), « Soins de santé transfrontaliers », de Roland Ries, fait au nom de la commission des affaires européennes.
* 4 Flash eurobaromètre n° 210, Cross-border health services in the EU, rapport analytique d'une enquête menée par The Gallup Organization, Hongrie, à la demande de la direction générale de la santé et de la protection des consommateurs de la commission européenne (DG Sanco), 2007.
* 5 Au 1 er janvier 2007, l'Union européenne comptait 497 millions d'habitants, dont 16,4 %, soit 416 millions, de plus de quinze ans.
* 6 En 2007, les dépenses publiques de santé se sont élevées à 144,8 milliards d'euros et les remboursements de soins effectués à l'étranger à 233 millions seulement. Il est vrai que cette dernière donnée n'intègre pas les remboursements de soins réalisés dans le cadre d'accords de coopération transfrontalière qui seront connus, d'après la direction de la sécurité sociale, au début de l'année 2011.
* 7 La carte européenne d'assurance maladie (CEAM) a été instituée en 2004 pour remplacer les formulaires utilisés pour l'accès aux soins dans un autre Etat membre au cours d'un séjour temporaire : E 111 (pour les touristes), E 100 (pour les transporteurs internationaux), E 128 (pour les travailleurs détachés dans un autre Etat membre et les étudiants) et E 119 (pour les chômeurs à la recherche d'un travail dans un autre Etat membre). Délivrée et reconnue dans tous les Etats membres de l'Union européenne ainsi qu'en Islande, au Liechtenstein, en Norvège et en Suisse, la carte garantit aux organismes qui financent le système de soins du pays de séjour qui prend en charge les frais médicaux que le patient est bien assuré dans son pays d'origine et qu'il sera donc remboursé par son homologue. La carte est individuelle et nominative. Elle est gratuite et dispose d'une validité d'un an. En 2005, 4,2 millions de CEAM ont été délivrées en France.
* 8 Affaire C-158/96, Raymond Kohl contre Union des caisses de maladie, 28 avril 1998. Depuis cet arrêt, la Cour recourt systématiquement au même raisonnement dans ses arrêts relatifs aux soins transfrontaliers.
* 9 Affaire C-157/99, B.S.M. Smits épouse Geraets et Stichting Ziekenfonds VGZ, 12 juillet 2001.
* 10 Idem.
* 11 Idem.
* 12 Affaire C-372/04, The Queen, à la demande de Yvonne Watts, contre Bedford Primary Care Trust, Secretary os State for Health, 16 mai 2006.
* 13 Affaire C-368/98, Abdon Vanbraekel et Alliance nationale de mutualités chrétiennes, 12 juillet 2001.
* 14 Proposition de directive du Conseil relative à la mise en oeuvre du principe de l'égalité de traitement entre les personnes sans distinction de religion ou de convictions, de handicap, d'âge ou d'orientation sexuelle, E3918 - COM (2008) 426 final.







