3. Un accès aux soins menacé
a) L'inégale répartition des professionnels sur le territoire
« Il n'y a jamais eu, en France, autant de médecins qu'aujourd'hui, ni une densité médicale aussi forte ». Ainsi débute l'étude de la Cour des comptes sur la répartition territoriale des médecins libéraux 18 ( * ) .
Le nombre des praticiens, exerçant en secteur libéral ou non, n'a cessé de progresser au cours des quarante dernières années (environ 216 000 sont en activité en 2011) et la France se situe dans la moyenne des pays de l'OCDE .
Nombre de médecins pour 1 000 habitants, en 2009
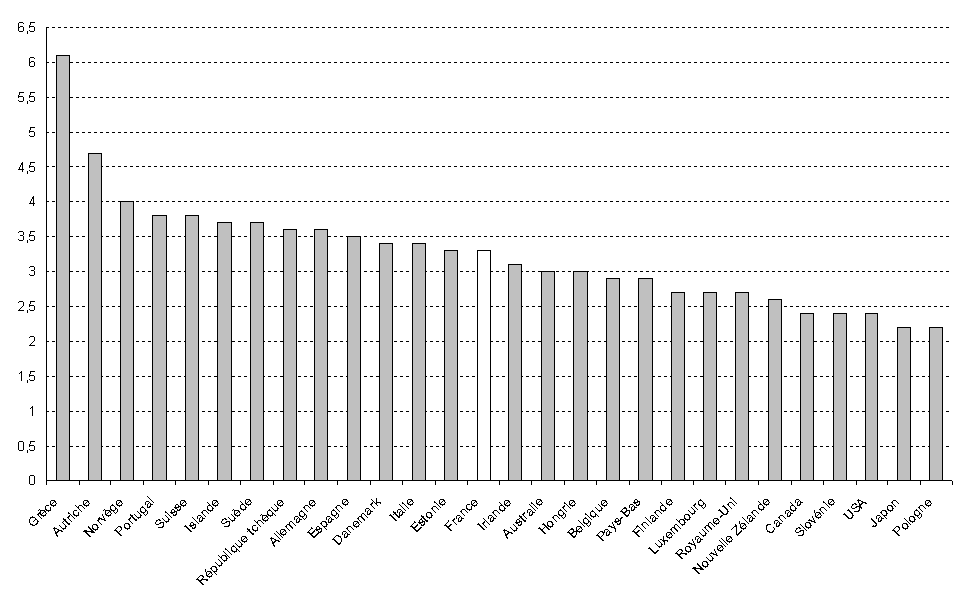
Source : OCDE
La population médicale se caractérise par une pyramide des âges défavorable puisque plus de la moitié ont plus de cinquante ans. Du fait des nombreux départs à la retraite attendus dans les prochaines années, un creux démographique devrait survenir dans la décennie à venir jusqu'en 2019 en conséquence du fort abaissement du numerus clausus dans les années 1980-1990, mais sa hausse sur la période récente aboutira, contrairement au sentiment général, à une augmentation importante du nombre de médecins en France à l'horizon 2030.
Cependant, le nombre des médecins n'est pas le seul élément à prendre en considération. L'évolution du temps de travail effectif des médecins l'est tout autant : on peut comprendre que les plus jeunes n'aient pas envie de connaître les conditions de travail de leurs aînés. En outre, ils souhaitent souvent exercer dans des environnements différents, plutôt en groupe, sous une forme ou sous une autre, qu'isolés. La féminisation de la profession contribue également à ces évolutions majeures dans les modes d'exercice.
Le nombre d'installations en libéral à la sortie des études, un peu moins de 10 %, est aujourd'hui faible, mais parallèlement beaucoup de jeunes médecins pratiquent en tant que remplaçants durant les premières années, ce qui conduit à nuancer cette statistique, souvent avancée par le Conseil national de l'ordre. Globalement, les médecins libéraux restent majoritaires : ils constituent 59 % de l'effectif total contre 30 % d'hospitaliers et 11 % de médecins salariés.
Par ailleurs, on constate un désintérêt des étudiants pour certaines spécialités, dont la médecine générale ; ils préfèrent souvent redoubler une année pour améliorer leur rang de sortie et passer à nouveau les épreuves classantes nationales, ce qui entraîne des déficits sectoriels. Ainsi, 10 % des postes ont été non pourvus en 2010, dont 95 % au titre de la médecine générale.
Plus encore, les densités médicales entre départements sont très hétérogènes : l'écart va de un à quasiment trois pour les omnipraticiens, avec 106 professionnels pour 100 000 habitants dans l'Eure, 123 dans l'Aisne mais 184 dans les Alpes-Maritimes ou 286 à Paris. Pour les spécialistes, il va de un à plus de huit, avec 67 médecins pour 100 000 habitants dans l'Eure, 72 dans la Meuse, 99 dans l'Oise contre 243 dans l'Héraut, 252 en Haute-Garonne et même 560 à Paris.
En outre, les déficits se révèlent le plus souvent à des niveaux territoriaux inférieurs, de la taille du canton ou du bassin de vie. Il peut arriver qu'une zone proche d'une agglomération manque cruellement de tel ou tel type de professionnels de santé. C'est pourquoi il est maintenant urgent que les agences régionales de santé (ARS) adoptent les schémas régionaux d'organisation des soins (Sros) qui permettront notamment de définir les zones dans lesquelles le niveau de l'offre de soins de premier recours ne suffit pas à répondre aux besoins de santé de la population.
Parallèlement, on constate la multiplication de dispositifs d'aides incitatives à l'installation des praticiens , mais que la Cour des comptes estime « sans portée réelle ». Certains sont financés par l'Etat, d'autres par les collectivités territoriales, toujours sous des formes très diverses, qui peuvent aller jusqu'au salariat d'un médecin. La loi HPST a créé, à la charge de la sécurité sociale, les contrats d'engagement de service public en faveur des étudiants en médecine qui s'engagent, en contrepartie d'une bourse mensuelle de 1 200 euros, à exercer dans une zone déficitaire. En 2010, première année d'application de ce contrat, seul un tiers a trouvé preneur ; il est à espérer que le dispositif soit amélioré et que des informations plus convaincantes soient fournies aux étudiants si l'on souhaite que ce contrat ait un impact réel.
L'assurance maladie a également mis en place, dans les conventions médicales, plusieurs mesures, dont celle qui consistait, à partir de 2005, à majorer de 20 % la rémunération des médecins généralistes libéraux exerçant en groupe dans les zones déficitaires.
|
Les mesures contenues dans la convention médicale signée le 26 juillet 2011 restent incitatives et très limitées. ? L'option démographie, dans les zones « sous-denses » Dans les zones « sous-denses », les médecins en secteur 1 ou ayant adhéré à l'option de coordination pourront bénéficier d'avantages s'ils exercent en groupe et s'ils s'engagent sur certains critères, principalement le fait de réaliser au moins les deux tiers de leur activité auprès de patients résidant dans la zone et être installés dans cette zone ou à proximité immédiate. Les médecins adhérant à cette option démographie peuvent bénéficier : - d'une aide à l'investissement de 5 000 euros par an pendant trois ans s'ils exercent au sein d'un groupe (2 500 euros pour les membres d'un pôle de santé) ; - d'une aide à l'activité représentant 10 % de l'activité dans la limite de 20 000 euros par an (5 % dans la limite de 10 000 euros en pôle). ? L'option santé solidarité territoriale Afin notamment de faciliter les remplacements temporaires, les médecins en secteur 1 ou ayant adhéré à l'option de coordination peuvent bénéficier d'avantages s'ils ne sont pas installés dans une zone « sous-dense » mais y assurent des consultations durant au moins vingt-huit jours par an.
Ils peuvent percevoir une rémunération
complémentaire égale à 10 % de leur activité
dans la zone, dans la limite d'un plafond annuel de 20 000 euros,
ainsi que des frais de déplacement.
|
En France, porter atteinte à la liberté d'installation des médecins reste un tabou, que d'autres pays ont su dépasser : c'est le cas en Allemagne, où des quotas de médecins ont été fixés pour certains territoires, mais aussi de l'Autriche, du Québec, du Royaume-Uni ou de la Suisse.
Le seul argument avancé en faveur du maintien de ce principe réside dans le fait que la médecine est « libérale ». Pourtant, les infirmières , tout autant libérales, ont accepté la mise en place d' un dispositif contraignant . Leur convention de juillet 2007 définit cinq zones de densité 19 ( * ) pour rééquilibrer l'offre de soins entre les régions et a mis en place à la fois des mesures incitatives dans les zones « très sous-dotées » et des limitations d'accès au conventionnement dans les zones « sur-dotées » :
- dans les premières, une infirmière peut, sous certaines conditions, bénéficier d'une aide à l'investissement d'un montant maximal de 3 000 euros par an pendant trois ans, ainsi que d'une participation par les caisses d'assurance maladie au financement des cotisations sociales dues au titre des allocations familiales ;
- dans les secondes, l'accès au conventionnement pour une nouvelle arrivée n'est possible que si une autre infirmière cesse définitivement son activité dans la zone considérée .
A leur tour, les masseurs-kinésithérapeutes, qui exercent également en libéral, ont récemment accepté un mécanisme similaire.
Si la répartition territoriale des médecins continue de se dégrader et aboutit à une inégalité d'accès aux soins et à des renoncements de la part des patients, il ne serait pas compréhensible que les syndicats représentatifs évitent ces questions et qu'une politique volontariste ne soit pas entreprise.
b) Un transfert rampant de l'assurance maladie vers les complémentaires et l'assuré
La part des dépenses de santé prises en charge, en France, par la solidarité nationale se situe, là encore, dans la moyenne des pays de l'OCDE. Elle est sensiblement plus élevée dans les pays du Nord de l'Europe et au Royaume-Uni ; elle est globalement au même niveau que le nôtre en Allemagne, Autriche ou Belgique et elle est nettement inférieure en Suisse, au Canada et, bien sûr, aux Etats-Unis.
Dépenses publiques en pourcentage des dépenses totales de santé (2009)
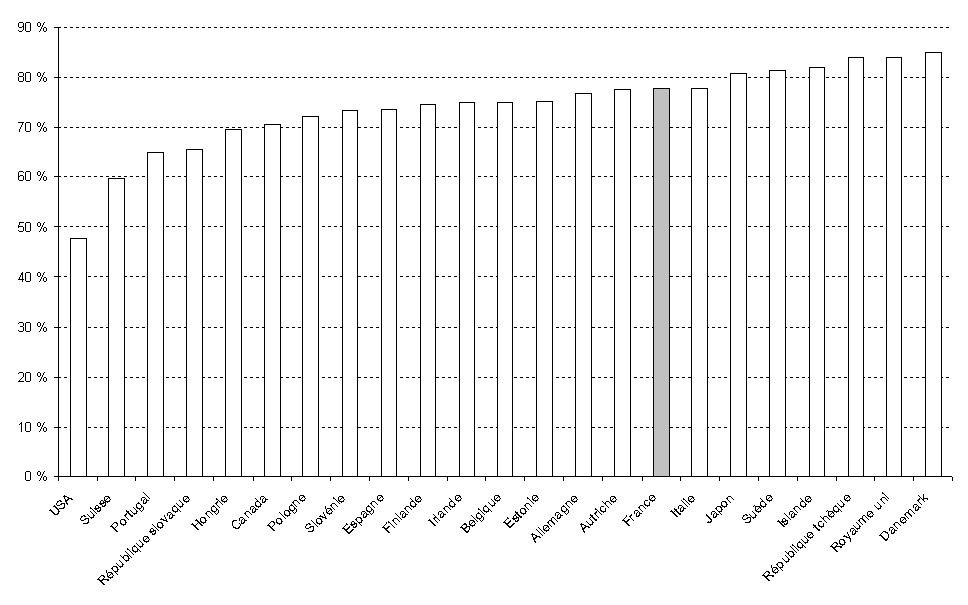
Source : OCDE
De 1995 à 2004, la part de la sécurité sociale dans le financement de la santé en France est restée globalement stable, autour de 77 %. Entre 2005 et 2010, on constate une évolution tendancielle lente mais inquiétante : la part financée par la sécurité sociale baisse et celle des organismes complémentaires et des ménages augmente .
|
Structure du financement de la consommation
|
||
|
2005 |
2010 |
|
|
Sécurité sociale |
76,8 % |
75,8 % |
|
Etat |
1,2 % |
1,2 % |
|
Organismes complémentaires |
13,0 % |
13,5 % |
|
Ménages |
9,0 % |
9,4 % |
|
Source : annexe 7 du PLFSS |
||
Pour autant, ces chiffres globaux masquent des disparités très importantes selon les prestations : la part de financement public est déterminante en matière de soins hospitaliers (92 %) ; pour les soins de ville, les médicaments et les autres biens médicaux, elle est nettement plus modérée, respectivement à hauteur de 65 %, 67 % et 44 %. Les parts respectives de prise en charge doivent également être appréciées au regard de la situation de l'assuré social, notamment dans le cas d'une inscription en ALD.
Ces dichotomies entre prestations réalisées à l'hôpital et soins de ville et entre les patients en ALD et les autres constituent les prémices d'un système à deux vitesses et fragilisent la mutualisation large des risques que le système avait permis d'instaurer entre bien portants et mal portants.
Par ailleurs, la couverture en assurance complémentaire a progressé : grâce à la CMU-c puis à la création de l'aide à la complémentaire santé (ACS) pour les personnes aux revenus modestes mais qui se situent au-dessus des barèmes de la CMU-c, environ 94 % de la population sont désormais couvertes. Le Gouvernement a proposé, lors des débats à l'Assemblée nationale, de relever le plafond de ressources de l'ACS pour en élargir le nombre de bénéficiaires potentiels. Votre commission a approuvé cette mesure, mais elle a également souligné la nécessité de l'accompagner de campagnes d'information efficaces auprès de ses destinataires potentiels car, aujourd'hui, environ 75 % des personnes éligibles à cette aide ne la demandent pas. Il est notamment impératif de simplifier et alléger les démarches, tout particulièrement à l'intention des étudiants qui, actuellement, doivent déposer leur dossier auprès de la Cpam alors qu'ils sont affiliés auprès des associations étudiantes qui gèrent leur régime de base.
En outre, le niveau des prestations servies aux personnes aux revenus modestes doit être suffisant, ce qui est loin d'être toujours le cas, pour compenser le coût des cotisations ou des primes qu'on leur demande. La création, par le présent projet de loi de financement, d'un « label ACS » devrait contribuer à l'amélioration qualitative des contrats d'assurance complémentaire.
c) Les dépassements d'honoraires ont doublé en vingt ans
La création, en 1980, du secteur à honoraires libres avait pour objectif de freiner la progression des dépenses de l'assurance maladie tout en permettant la revalorisation des revenus des médecins. On peut estimer que ce fut un « succès » puisque les dépassements d'honoraires ont progressé de manière spectaculaire : leur montant a plus que doublé au cours des vingt dernières années, passant de 900 millions en 1990 à 2,5 milliards d'euros en 2010 .
Même si une large part de la population (environ 94 %) adhère à une couverture complémentaire, celle-ci n'assure pas toujours le remboursement de ces dépassements : selon la Drees, seuls 40 % des assurés en bénéficient, en tout ou partie .
Du point de vue des médecins, il faut également noter que ces dépassements introduisent de fortes disparités de rémunération, qui ne sont pas forcément justifiées par des différences de diplôme, d'exercice ou de qualité des soins. Elles résultent davantage de la date à laquelle le médecin s'est installé, puisque l'accès au secteur 2 a été restreint par les conventions successives à partir de 1990. Qui plus est, pratiquer des dépassements d'honoraires permet aux médecins de compenser, dans des régions sur-dotées en professionnels de santé, un volume d'activité plus faible, ce qui est clairement contreproductif pour le système de santé. De fait, les études révèlent qu'il n'existe pas de « concurrence » dans les tarifs des médecins : les dépassements pratiqués sont plutôt proportionnels à la densité médicale.
Les dépassements assurent aujourd'hui 12 % des honoraires totaux de l'ensemble des médecins, mais 17 % de ceux des spécialistes ou 32 % de ceux des chirurgiens.
Pour les médecins en secteur 2, la part moyenne des dépassements représente presque 35 % de leurs honoraires totaux , mais elle varie selon les spécialités : 18 % pour les cardiologues, 43 % pour les gynécologues, 44 % pour les psychiatres, 36 % pour les pédiatres et 31 % pour les généralistes.
En 2011, 7 % des généralistes et 40 % des spécialistes exercent en secteur 2 , avec des disparités également importantes (78 % chez les chirurgiens, 42 % chez les dermatologues, 35 % chez les anesthésistes ou 14 % chez les radiologues). Si seulement 1 % à 2 % des généralistes s'installent chaque année en secteur 2 depuis 1990, les spécialistes sont de plus en plus nombreux à le faire, jusqu'à atteindre 60 % aujourd'hui.
Enfin, les dépassements sont plus élevés et plus fréquents dans les départements urbains et dans ceux où le niveau de vie des habitants est élevé.
* 18 Rapport sur la sécurité sociale, septembre 2011.
* 19 Très sous-doté, sous-doté, intermédiaire, très doté et sur-doté.







