Rapport n° 77 (2017-2018) de M. Jean-Marie VANLERENBERGHE , Mme Catherine DEROCHE , MM. Bernard BONNE , Gérard DÉRIOT , René-Paul SAVARY et Mme Élisabeth DOINEAU , fait au nom de la commission des affaires sociales, déposé le 8 novembre 2017
Disponible au format PDF (2,4 Moctets)
Synthèse du rapport (67 Koctets)
-
Les observations de la commission des affaires
sociales
-
PREMIÈRE PARTIE - ÉQUILIBRES
FINANCIERS GÉNÉRAUX
-
I. UN CREUSEMENT VOLONTAIRE DU DÉFICIT EN
2017
-
II. 2018, UN DÉFICIT PRÉVISIONNEL DES
RÉGIMES DE BASE ET DU FSV DE 2,2 MILLIARDS D'EUROS
-
A. 6 MILLIARDS D'EUROS DE MESURES POUR CORRIGER UN
DÉFICIT TENDANCIEL DE 8,6 MILLIARDS D'EUROS
-
B. L'AUGMENTATION DE LA CSG, PRINCIPALE MESURE EN
RECETTES
-
C. DES MESURES NOUVELLES EN RECETTES,
PRINCIPALEMENT AU BÉNÉFICE DE L'ASSURANCE MALADIE
-
D. DES MESURES EN DÉPENSES À FAIBLE
PORTÉE FINANCIÈRE
-
A. 6 MILLIARDS D'EUROS DE MESURES POUR CORRIGER UN
DÉFICIT TENDANCIEL DE 8,6 MILLIARDS D'EUROS
-
III. DES ÉVOLUTIONS DANS LA STRUCTURE DU
FINANCEMENT DE LA SÉCURITÉ SOCIALE
-
IV. LES PERSPECTIVES PLURIANNUELLES : UN
RETOUR À L'ÉQUILIBRE ATTENDU EN 2019
-
I. UN CREUSEMENT VOLONTAIRE DU DÉFICIT EN
2017
-
DEUXIÈME PARTIE
ASSURANCE MALADIE
-
I. LES GRANDS ÉQUILIBRES DE LA BRANCHE
ASSURANCE MALADIE : L'IMPÉRATIF DE MAÎTRISE DE LA
DÉPENSE
-
II. 2018, UN PLFSS DE TRANSITION ?
-
A. UN SYSTÈME À BOUT DE
SOUFFLE : ENGAGER LA NÉCESSAIRE TRANSFORMATION DE NOTRE
SYSTÈME DE SANTÉ
-
B. EN RÉPONSE À DES OBJECTIFS
MAJEURS, LE PLFSS POSE DE PREMIERS JALONS
-
A. UN SYSTÈME À BOUT DE
SOUFFLE : ENGAGER LA NÉCESSAIRE TRANSFORMATION DE NOTRE
SYSTÈME DE SANTÉ
-
I. LES GRANDS ÉQUILIBRES DE LA BRANCHE
ASSURANCE MALADIE : L'IMPÉRATIF DE MAÎTRISE DE LA
DÉPENSE
-
TROISIÈME PARTIE
SECTEUR MÉDICO-SOCIAL
-
I. LE FINANCEMENT DU SECTEUR
MÉDICO-SOCIAL : UN MODÈLE À REPENSER D'URGENCE
-
A. L'ÉVOLUTION DES CRÉDITS
MÉDICO-SOCIAUX : DES PROMESSES, MAIS PEU DE
RÉALISATIONS
-
B. LA CNSA, UN OPÉRATEUR FINANCIER À
L'AVENIR INCERTAIN
-
A. L'ÉVOLUTION DES CRÉDITS
MÉDICO-SOCIAUX : DES PROMESSES, MAIS PEU DE
RÉALISATIONS
-
II. TARIFICATION ET CONTRACTUALISATION DU SECTEUR
MÉDICO-SOCIAL : DES EFFORTS STRUCTURELS À POURSUIVRE
-
I. LE FINANCEMENT DU SECTEUR
MÉDICO-SOCIAL : UN MODÈLE À REPENSER D'URGENCE
-
QUATRIÈME PARTIE
ACCIDENTS DU TRAVAIL ET MALADIES PROFESSIONNELLES
-
I. UNE SITUATION FINANCIÈRE POSITIVE
GRÂCE AUX EFFORTS CONSENTIS PAR LES EMPLOYEURS
-
A. LA BONNE SANTÉ FINANCIÈRE DE LA
BRANCHE AT-MP, TOUJOURS EXCÉDENTAIRE
-
1. L'exercice 2016 : une stabilisation de
l'excédent à 762 millions d'euros
-
2. L'exercice 2017 : une nouvelle
amélioration du solde porté à 847 millions
d'euros
-
3. L'exercice 2018 : un solde tendanciel
excédentaire de 1 milliard d'euros
-
4. Une dette entièrement apurée
grâce à l'ajustement du taux de cotisation employeur
-
1. L'exercice 2016 : une stabilisation de
l'excédent à 762 millions d'euros
-
B. UNE AMÉLIORATION DE LA SITUATION
FINANCIÈRE DES RÉGIMES DE BASE AUTRES QUE LE RÉGIME
GÉNÉRAL
-
A. LA BONNE SANTÉ FINANCIÈRE DE LA
BRANCHE AT-MP, TOUJOURS EXCÉDENTAIRE
-
II. UNE BRANCHE AUX MISSIONS SANS CESSE
ÉLARGIES, DONT IL FAUT PROTÉGER LA VOCATION ASSURANTIELLE ET
PRÉVENTIVE
-
A. LES DÉPENSES DE TRANSFERT DE LA
BRANCHE
-
B. DE NOUVEAUX TRANSFERTS MIS À LA CHARGE
DE LA BRANCHE EN APPLICATION DES ORDONNANCES « TRAVAIL » DE
SEPTEMBRE 2017
-
C. LES PERSPECTIVES PLURIANNUELLES DE LA
BRANCHE
-
A. LES DÉPENSES DE TRANSFERT DE LA
BRANCHE
-
I. UNE SITUATION FINANCIÈRE POSITIVE
GRÂCE AUX EFFORTS CONSENTIS PAR LES EMPLOYEURS
-
CINQUIÈME PARTIE
ASSURANCE VIEILLESSE
-
I. LA BRANCHE VIEILLESSE : DEUXIÈME
« HOMME MALADE » DE LA SÉCURITÉ
SOCIALE ?
-
II. À LA VEILLE DE LA RÉFORME
SYSTÉMIQUE, DES PERSPECTIVES DE MOYEN TERME DÉGRADÉES
AUXQUELLES LE GOUVERNEMENT EST TENU DE RÉPONDRE
-
A. LES DERNIÈRES PRÉVISIONS DU
CONSEIL D'ORIENTATION DES RETRAITES SOULIGNENT L'ABSENCE DE
PÉRENNITÉ FINANCIÈRE DU SYSTÈME DE RETRAITES
-
1. Sans mesure nouvelle, notre système de
retraite est en déséquilibre dans tous les scénarios
jusqu'en 2040
-
2. Pour la première fois depuis sa
création en 2014, le Comité de suivi des retraites formule une
recommandation pour le respect de l'objectif de pérennité
financière du système des retraites
-
1. Sans mesure nouvelle, notre système de
retraite est en déséquilibre dans tous les scénarios
jusqu'en 2040
-
B. LA FUTURE RÉFORME SYSTÉMIQUE DES
RETRAITES NE POURRA FAIRE L'ÉCONOMIE DE MESURES FORTES PERMETTANT DE
RÉTABLIR DURABLEMENT L'ÉQUILIBRE FINANCIER DU SYSTÈME DE
RETRAITE
-
A. LES DERNIÈRES PRÉVISIONS DU
CONSEIL D'ORIENTATION DES RETRAITES SOULIGNENT L'ABSENCE DE
PÉRENNITÉ FINANCIÈRE DU SYSTÈME DE RETRAITES
-
I. LA BRANCHE VIEILLESSE : DEUXIÈME
« HOMME MALADE » DE LA SÉCURITÉ
SOCIALE ?
-
SIXIÈME PARTIE
BRANCHE FAMILLE
-
I. APRÈS UNE PÉRIODE DE
DÉFICITS RÉCURRENTS, LA BRANCHE FAMILLE RENOUE AVEC UNE SITUATION
NETTEMENT EXCÉDENTAIRE
-
A. L'ÉVOLUTION DU SOLDE DE LA BRANCHE AU
COURS DE LA PÉRIODE RÉCENTE
-
B. L'EXCÉDENT DE LA BRANCHE FAMILLE DEVRAIT
PROGRESSER EN 2018 ET DANS LES ANNÉES SUIVANTES
-
A. L'ÉVOLUTION DU SOLDE DE LA BRANCHE AU
COURS DE LA PÉRIODE RÉCENTE
-
II. UNE RÉFLEXION DOIT ÊTRE
MENÉE SUR LE FUTUR DE LA POLITIQUE FAMILIALE EN FRANCE
-
A. LES QUESTIONS POSÉES PAR LES
ÉVOLUTIONS RÉCENTES DE LA POLITIQUE FAMILIALE
-
B. LA POLITIQUE FAMILIALE EN QUESTIONS
-
A. LES QUESTIONS POSÉES PAR LES
ÉVOLUTIONS RÉCENTES DE LA POLITIQUE FAMILIALE
-
I. APRÈS UNE PÉRIODE DE
DÉFICITS RÉCURRENTS, LA BRANCHE FAMILLE RENOUE AVEC UNE SITUATION
NETTEMENT EXCÉDENTAIRE
-
TRAVAUX DE LA COMMISSION - AUDITIONS
-
Mme Agnès Buzyn,
ministre des solidarités et de la santé
et M. Gérald Darmanin,
ministre de l'action et des comptes publics
-
M. Didier Migaud,
premier président de la Cour des comptes
-
M. Yann-Gaël Amghar,
directeur de l'Agence centrale des organismes de sécurité sociale
-
M. Nicolas Revel,
directeur général de la Caisse nationale d'assurance maladie
-
Mme Marine Jeantet, directrice des risques
professionnels
de la Caisse nationale d'assurance maladie
-
MM. Gérard Rivière,
président du conseil d'administration,
et Renaud Villard, directeur
de la Caisse nationale d'assurance vieillesse
-
M. Jean-Louis Deroussen, président du
conseil d'administration
de la Caisse nationale des allocations familiales
-
Mme Agnès Buzyn,
-
LISTE DES PERSONNES AUDITIONNÉES
N° 77
SÉNAT
SESSION ORDINAIRE DE 2017-2018
|
Enregistré à la Présidence du Sénat le 8 novembre 2017 |
RAPPORT
FAIT
au nom de la commission des affaires sociales (1) sur le projet de loi de financement de la sécurité sociale , ADOPTÉ PAR L'ASSEMBLÉE NATIONALE , pour 2018 ,
Par M. Jean-Marie VANLERENBERGHE, Mme Catherine DEROCHE, MM. Bernard BONNE, Gérard DÉRIOT, René-Paul SAVARY et Mme Élisabeth DOINEAU,
Rapporteurs,
Sénateurs
Tome I :
Exposé général
|
(1) Cette commission est composée de : M. Alain Milon , président ; M. Jean-Marie Vanlerenberghe , rapporteur général ; MM. René-Paul Savary, Gérard Dériot, Mme Colette Giudicelli, M. Yves Daudigny, Mmes Michelle Meunier, Élisabeth Doineau, MM. Michel Amiel, Guillaume Arnell, Mme Laurence Cohen, M. Daniel Chasseing , vice-présidents ; M. Michel Forissier, Mmes Pascale Gruny, Corinne Imbert, Corinne Féret, M. Olivier Henno , secrétaires ; M. Stéphane Artano, Mmes Martine Berthet, Christine Bonfanti-Dossat, MM. Bernard Bonne, Jean-Noël Cardoux, Mmes Annie Delmont-Koropoulis, Catherine Deroche, Chantal Deseyne, Nassimah Dindar, Catherine Fournier, Frédérique Gerbaud, M. Bruno Gilles, Mmes Nadine Grelet-Certenais, Jocelyne Guidez, Véronique Guillotin, Victoire Jasmin, M. Bernard Jomier, Mme Florence Lassarade, M. Martin Lévrier, Mmes Marie-Noëlle Lienemann, Monique Lubin, Viviane Malet, Brigitte Micouleau, MM. Jean-Marie Mizzon, Jean-Marie Morisset, Philippe Mouiller, Mmes Frédérique Puissat, Laurence Rossignol, Patricia Schillinger, M. Jean Sol, Mme Claudine Thomas, M. Jean-Louis Tourenne, Mme Sabine Van Heghe, M. Dominique Watrin . |
Voir les numéros :
|
Assemblée nationale ( 15 ème législ.) : |
269 , 313 , 316 et T.A. 29 |
|
|
Sénat : |
63 et 68 (2017-2018) |
|
Les observations de la commission des affaires sociales
Équilibres financiers
généraux
Pour l'année 2017 , le retour à l'équilibre annoncé n'a pas eu lieu : la branche maladie est déficitaire de 4,1 milliards au lieu des 2,6 milliards annoncés et malgré les déclarations rassurantes de l'ancien gouvernement, il est manifeste que les retraites ne sont pas à l'équilibre « pour des décennies » et que des mesures paramétriques devront sans tarder être prises pour remédier à une dégradation rapide des soldes. En 2018, les efforts se concentrent sur le solde de l'assurance maladie dont le déficit tendanciel prévu par la commission des comptes s'élevait à 7,9 milliards, alors que le PLFSS l'établit à 800 millions . La branche bénéficie notamment de recettes nouvelles (droits tabac, hausse du taux de cotisations et affectation de taxe de solidarité additionnelle) et devra réaliser des économies par rapport à l'augmentation tendancielle de ses dépenses. La branche AT-MP reste en excédent , ce qui permet une baisse de son taux de cotisation. La branche famille consolide son excédent , notamment par la maîtrise de ses dépenses. La branche vieillesse ne doit son léger excédent qu'au décalage de la revalorisation des pensions. Quant au FSV , il reste le « mal aimé » du PLFSS , avec un alourdissement de ses charges et une diminution de ses produits en 2018 et un déficit de - 3,5 milliards. La principale mesure portée par ce texte en recettes, l'augmentation de 1,7 point de la CSG , modifie fortement la structure des recettes de la branche maladie ainsi que les modalités de compensation à la sécurité sociale des exonérations de cotisations. Elle se traduit par une restitution à l'État de 4,3 milliards d'euros de recettes de TVA . L'amélioration des résultats prévisionnels ne doit pas faire oublier les déficits passés, qui représenteront une dette de 21,3 milliards pour l'Acoss à la fin de l'année 2018, dans le périmètre du régime général et du FSV, alors qu'aucune stratégie de résorption de la dette sociale ne se dessine dans ce projet de loi. |
|
Assurance maladie
La branche assurance maladie porte une part prépondérante des déficits sociaux . Son solde n'a pas retrouvé son niveau d'avant-crise : hors produit exceptionnel de CSG, le déficit est de 5,5 milliards d'euros en 2016 et devrait être ramené à 4,1 milliards en 2017 au prix, pour partie, de la mobilisation de recettes non pérennes, demeurant supérieur à la cible visée l'an passé par le précédent Gouvernement. La commission partage l'objectif de retour à l'équilibre dans lequel s'inscrit le projet de loi de financement. L'hypothèse ambitieuse d'un déficit réduit à 800 millions d'euros pour 2018 repose toutefois pour partie sur des transferts de recettes . L'Ondam , en progression de 2,3 % , impose un niveau inédit de près de 4,2 milliards d'économies , par rapport à un tendanciel de dépenses dynamique porté par les soins de ville et notamment l'impact des récents accords conventionnels. Si plusieurs mesures ne constituent pas de réelles économies, comme par exemple le relèvement du forfait journalier hospitalier, l'effort demeure conséquent. Dans ce contexte, la commission salue l'accent porté à la prévention, l'innovation et la pertinence des soins , tout en appelant de ses voeux un cadre d'actions plus structurel indispensable pour tenir, sur le long terme, un objectif de dépenses exigeant.
Secteur médico-social
L'Ondam médico-social atteindra 20,5 milliards d'euros en 2018, soit une augmentation de 2 % . L'ensemble des crédits réservés au financement des soins des établissements et services médico-sociaux, regroupés dans l'objectif global de dépenses (OGD), progresseront quant à eux de 2,6 %, avec une annonce de 515 millions d'euros de mesures supplémentaires essentiellement consacrés à la création de places nouvelles et à l'accompagnement de la réforme tarifaire des Ehpad. La commission signale deux points de vigilance particuliers. Elle alerte sur la viabilité du modèle financier de la Caisse nationale de solidarité pour l'autonomie , dont l'architecture budgétaire doit être en grande partie repensée. Elle insiste également sur l'attention particulière qui doit être maintenue sur la réforme du forfait global dépendance des Ehpad , dont les impacts financiers sur les acteurs publics du secteur ne sont pas encore tout à fait dégagés.
Accidents du travail et maladies
professionnelles
La commission a souligné le caractère encourageant des résultats obtenus en matière de sinistralité . Elle s'est félicitée des perspectives financières de la branche malgré les dépenses nouvelles mises à sa charge dès 2017 dans le cadre de la réforme du compte « pénibilité » dont la gestion lui est désormais transférée. La commission a par ailleurs constaté la poursuite en 2017 de la baisse des dépenses d'indemnisation du fonds d'indemnisation des victimes de l'amiante (Fiva) et relevé que si cette évolution se confirmait, elle pourrait indiquer le passage d'un cap, vingt après le début de l'interdiction de l'usage de l'amiante. Inquiète de l'importance grandissante des transferts supportés par la branche , la commission a réitéré ses réserves sur la contribution à la branche maladie au titre de la sous-déclaration des AT-MP. Elle a en revanche apporté son soutien aux dispositifs proposés en matière de couverture et de gestion du risque professionnel, en particulier l'article 31 qui fixe le point de départ du versement des prestations à la date de la première constatation médicale.
Assurance vieillesse
La branche vieillesse (régimes de base et Fonds de solidarité vieillesse) connaîtra en 2017 un déficit comparable à celui de 2016 (2,1 milliards), mais ses perspectives pluriannuelles sont sensiblement dégradées par rapport à celles inscrites dans la LFSS pour 2017 : son déficit atteindrait 3,3 milliards en 2018 (au lieu des 2,2 milliards prévus l'an passé) et pourrait atteindre à 4,7 milliards en 2021 alors que la précédente LFSS prévoyait un retour à l'équilibre en 2020 . Cette dégradation, qui reprend la trajectoire fixée en 2016, s'explique par le tour de passe-passe comptable opéré par le précédent Gouvernement en inscrivant des transferts financiers au profit de la branche vieillesse alors qu'ils étaient en fait destinés aux autres branches de la sécurité sociale. Les régimes de base connaissent depuis 2016 une situation d'excédent devant perdurer jusqu'en 2018 (100 millions contre 1,5 milliard en 2017) mais vont replonger dans le déficit à partir de 2019 . A l'inverse, le très haut niveau de déficit du FSV enregistré ces dernières années (3,6 milliards en 2016 et 2017) devrait amorcer une baisse limitée à partir de 2018 (- 3,4 milliards). Les perspectives pluriannuelles concernant le FSV n'ont guère de sens tant les produits du Fonds sont instables comme l'illustre une nouvelle fois ce PLFSS qui le prive d'une recette dynamique (le prélèvement de solidarité sur les revenus du capital). La commission regrette également que la revalorisation exceptionnelle du minimum vieillesse prévue à l'article 28 et portée à la charge du FSV, ne soit pas financée par l'affectation d'une recette compensatoire et aggrave d'autant le déficit du fonds (115 millions en 2018, 340 millions en 2019 et 525 millions en 2020).
Famille
La branche famille connaît un solde positif en 2017, pour la première fois depuis dix ans , et son excédent atteindrait 1,3 milliard d'euros en 2018, soit 200 millions de plus que le solde tendanciel qui aurait été atteint sans mesure nouvelle. Les mesures du PLFSS ont un impact financier limité en 2018 mais représenteraient une économie de près de 500 millions au terme de leur montée en charge qui s'étendrait sur 3 ans. Par ailleurs, des économies substantielles sont attendues de la prochaine convention d'objectifs et de gestion qui doit être conclue entre l'État et la Cnaf et ne sont guère documentées. Alors que d'importantes économies ont été réalisées ces dernières années sur la politique familiale, conduisant à en remettre en cause l'universalité dans un contexte de baisse du nombre de naissances, et que la branche famille dégage à nouveau des excédents, la commission a estimé qu'il était inopportun de diminuer les montants et plafonds de la prime à la naissance et de l'allocation de base de la prestation d'accueil du jeune enfant . Elle a en conséquence supprimé l'article 26 du projet de loi. |
PREMIÈRE PARTIE - ÉQUILIBRES FINANCIERS GÉNÉRAUX
___________
I. UN CREUSEMENT VOLONTAIRE DU DÉFICIT EN 2017
1. Une amélioration prévisionnelle du solde grâce à des recettes dynamiques
Selon le rapport de la commission des comptes de la sécurité sociale de septembre 2017, le résultat de l'ensemble des régimes obligatoires de base et du Fonds de solidarité vieillesse devait s'améliorer de 3,3 milliards d'euros par rapport à 2016 en passant de - 7 milliards d'euros à - 4,2 milliards d'euros.
Ce résultat tenait compte d'une dynamique de la masse salariale bien meilleure (+ 3,3 %) que la prévision associée à la LFSS pour 2017 (+ 2,7 %) et d'une progression des recettes supérieure de 0,9 point (+ 3,3 %) à celle de l'évolution des dépenses (+ 2,4 %).
Cette amélioration devait faire suite aux réductions de déficit de 2,8 milliards d'euros constatées en 2015 et en 2016.
La branche maladie restait la seule déficitaire avec un résultat de - 3,6 milliards d'euros, malgré une amélioration du solde de 1,2 milliard d'euros par rapport à 2016. Une part significative de cette amélioration, 75 %, provenait du transfert à la branche des réserves de la section III pour un montant de 876 millions d'euros. Ce résultat apparaît très dégradé, de 1 milliard d'euros, par rapport à la prévision de solde associée à la loi de financement pour 2017, qui était de - 2,6 milliards d'euros.
2. Un écart de près de 800 millions d'euros pour le solde du régime général par rapport à la prévision de la commission des comptes
Le projet de loi de financement pour 2018 a un impact significatif sur le solde 2017 du régime général.
Il dégrade le solde de 0,78 milliard d'euros par rapport au tendanciel prévu par la commission des comptes.
Cette dégradation est liée aux effets, qui se compensent partiellement, de quatre mesures.
Deux mesures représentent plus d'un milliard d'euros de moindres recettes en raison de l'absence de compensation à la sécurité sociale de mesures de réduction de recettes prises pour 2017 :
- l'absence de compensation à la sécurité sociale du crédit d'impôt de taxe sur les salaires se traduit par une moindre recette de 600 millions d'euros ;
- l'absence de compensation du relèvement des seuils de revenu fiscal de référence retenus pour l'application de l'exonération et du taux réduit de CSG aux pensions de retraite, censé être gagé en 2017 par l'avancement d'une partie du produit 2018 (C4S) de la contribution sociale de solidarité des sociétés, se traduit par une moindre recette de 480 millions d'euros.
Deux autres mesures majorent les recettes et réduisent les dépenses :
- l'ajustement, comme chaque année, de la dotation du Fonds d'indemnisation des victimes de l'amiante se traduit par une moindre dépense de 150 millions d'euros pour la branche AT-MP;
- un prélèvement de 150 millions d'euros sur les recettes de la taxe de solidarité additionnelle (TSA), affectée au fonds CMU, permet une augmentation des recettes de la branche maladie.
Impact des mesures du projet de loi sur l'exercice 2017
|
(en milliards d'euros) |
Maladie |
AT-MP |
Vieillesse |
Famille |
Régime
|
|
Non-compensation du CITS |
- 0,14 |
- 0,23 |
- 0,23 |
||
|
Suppression de la C4S |
- 0,48 |
||||
|
Prélèvement sur les recettes de TSA |
0,15 |
||||
|
Ajustement de la dotation au FIVA |
0,15 |
||||
|
Impact sur le solde |
- 0,47 |
0,15 |
- 0,23 |
- 0,23 |
- 0,78 |
Source : PJL
Ces mesures ont un impact différencié sur le solde des branches, la branche maladie en supportant la plus grande part.
Au total, les soldes prévisionnels 2017 ne sont globalement pas divergents de ceux retenus par la loi de financement initiale, à l'exception notable de la branche maladie dont le solde, déjà dégradé d'un milliard d'euros par rapport à la prévision de la loi de financement initiale, est creusé de près de 500 millions d'euros de mesures nouvelles négatives en recettes.
L'absence de compensation à la sécurité sociale du CITS contribue à améliorer le solde de l'État, tandis que la suppression de la C4S permet de ne pas obérer de son montant les recettes 2018 de la sécurité sociale.
Évolution du solde des différentes
branches
pour les années 2015 à 2017
(en milliards d'euros)
|
2015 |
2016 |
Prévisions 2017 |
|||
|
PLFSS 2017 |
CCSS 2017 |
PLFSS 2018 |
|||
|
Maladie |
- 5,8 |
- 4,8 |
- 2,6 |
- 3,6 |
- 4,1 |
|
AT-MP |
0,7 |
0,8 |
0,7 |
0,8 |
1 |
|
Vieillesse |
- 0,3 |
0,9 |
1,6 |
1,5 |
1,3 |
|
Famille |
- 1,5 |
- 1 |
0 |
0,5 |
0,3 |
|
Régime général |
- 6,8 |
- 4,1 |
- 0,4 |
- 0,8 |
- 1,6 |
|
Autres régimes de base |
0,5 |
0,8 |
0,1 |
0,3 |
0,3 |
|
FSV |
- 3,9 |
- 3,4 |
- 3,8 |
- 3,6 |
- 3,6 |
|
Régime général+ FSV |
- 10,8 |
- 7,8 |
- 4,2 |
- 4,4 |
- 5,2 |
|
Ensemble des régimes + FSV |
- 10,2 |
- 7 |
- 4,1 |
- 4,2 |
- 4,9 |
Source : LFSS et PJL
II. 2018, UN DÉFICIT PRÉVISIONNEL DES RÉGIMES DE BASE ET DU FSV DE 2,2 MILLIARDS D'EUROS
A. 6 MILLIARDS D'EUROS DE MESURES POUR CORRIGER UN DÉFICIT TENDANCIEL DE 8,6 MILLIARDS D'EUROS
1. Les principales hypothèses macroéconomiques
Les hypothèses communes aux textes financiers ont été fortement révisées pour l'année 2017.
La croissance serait de 1,7 % en 2017, contre 1,5 % prévu initialement. Elle serait également de 1,7 % en 2018.
L'inflation serait de 1 % en 2017 et en 2018.
Les effectifs du secteur privé progresseraient de 1,7 % en 2017 et de 1 % en 2018. Le salaire moyen par tête augmenterait de 1,6 % en 2017 et de 2,1 % en 2018. Avec ces deux composantes, la masse salariale du secteur privé progresserait de 3,3 % en 2017 et de 3,1 % en 2018. L'assiette relative au secteur public progresserait de 2,5 % en 2017 et de 0,9 % en 2018.
Principales hypothèses économiques
|
2015 |
2016 |
2017 (p) |
2018 (p) |
|
|
Croissance du PIB en volume |
1,1% |
1,2% |
1,7% |
1,7% |
|
Inflation hors tabac |
0,0% |
0,2% |
1,0% |
1,0% |
|
Évolution de la masse salariale du secteur privé |
1,7% |
2,4% |
3,3% |
3,1% |
|
Composante emploi |
0,1% |
1,0% |
1,7% |
1,0% |
|
Composante salaire |
1,6% |
1,4% |
1,6% |
2,1% |
Source : Insee et PJL
En dépenses, le taux d'évolution tendanciel des dépenses maladie dans le champ de l'Ondam serait de 4,5 % en 2018, après une évolution de 3,4 % en 2017, 2,1 % après neutralisation du transfert des ESAT (1,5 milliard d'euros).
2. Une dégradation du déficit tendanciel avant mesures de 5 milliards d'euros
D'après la commission des comptes de la sécurité sociale, pour le régime général, l'écart de dynamiques entre recettes (+ 2,1 %) et dépenses (+ 3,4 %) avant mesures nouvelles devait redevenir négatif en 2018. Cette moindre dynamique des recettes s'explique par contrecoup après des mesures non pérennes en recettes décidées en 2017 : la contribution supplémentaire à la contribution sociale de solidarité des sociétés, le transfert des réserves de la section III du FSV et l'aménagement du calendrier de versement de la taxe sur les véhicules de société.
En 2018, le solde du régime général serait amélioré de 7 milliards d'euros et deviendrait excédentaire de 1,2 milliard d'euros.
Cette amélioration tiendrait à des mesures de corrections du tendanciel des dépenses d'assurance maladie en construction de l'Ondam, à des économies de dépenses et à des réallocations de recettes.
Passage des soldes tendanciels de la commission des
comptes
de la sécurité sociale aux soldes
prévisionnels du PLFSS
(en milliards d'euros)
|
Maladie |
AT-MP |
Vieillesse |
Famille |
FSV |
RG+FSV |
|
|
Soldes tendanciels (CCSS) |
- 7,9 |
1,0 |
- 0,1 |
1,1 |
- 2,8 |
- 8,6 |
|
Total mesures en recettes |
3,7 |
- 0,7 |
4,8 |
- 0,1 |
- 0,5 |
7,1 |
|
Total des mesures en dépenses |
3,4 |
0,1 |
- 4,5 |
0,3 |
- 0,1 |
- 0,8 |
|
Solde PLFSS 2018 |
- 0,8 |
0,5 |
0,2 |
1,3 |
- 3,4 |
- 2,2 |
Source : Commission des affaires sociales d'après l'annexe 9
3. Une amélioration pour toutes les branches à l'exception de la vieillesse
L'amélioration du solde concerne trois branches sur quatre.
La branche maladie corrige très fortement sa trajectoire, les branches AT-MP et famille consolident leur excédent, tandis que le solde de la branche vieillesse se dégraderait fortement.
Évolution du solde des différentes branches pour les années 2015 à 2018
|
2015 |
2016 |
2017 (p) |
Prévisions 2018 |
||
|
CCSS 2017 |
PLFSS 2018 |
||||
|
Maladie |
- 5,8 |
- 4,8 |
- 4,1 |
- 7,9 |
- 0,8 |
|
AT-MP |
0,7 |
0,8 |
1 |
1 |
0,5 |
|
Vieillesse |
- 0,3 |
0,9 |
1,3 |
- 0,1 |
0,2 |
|
Famille |
- 1,5 |
- 1 |
0,3 |
1,1 |
1,3 |
|
Régime général |
- 6,8 |
- 4,1 |
- 1,6 |
- 5,8 |
1,2 |
|
Autres régimes de base |
0,5 |
0,8 |
0,3 |
0 |
0 |
|
FSV |
- 3,9 |
- 3,4 |
- 3,6 |
- 2,8 |
- 3,4 |
|
Régime général+ FSV |
- 10,8 |
- 7,8 |
- 5,2 |
- 8,6 |
- 2,2 |
|
Ensemble des régimes + FSV |
- 10,2 |
- 7 |
- 4,9 |
- 8,6 |
- 2,2 |
Source : LFSS et PJL
B. L'AUGMENTATION DE LA CSG, PRINCIPALE MESURE EN RECETTES
En termes de volumes financiers concernés en recettes et en dépenses, la mesure la plus importante du texte est l'intégration du RSI au régime général. Neutre sur le solde puisque les branches maladie et vieillesse du RSI étaient d'ores et déjà intégrées financièrement aux branches maladie et vieillesse du régime général qui en assuraient l'équilibrage par des transferts, cette intégration se traduit par une augmentation des charges et des produits de 5,1 milliards d'euros. Votre rapporteur général reviendra sur cette réforme au commentaire de l'article 11.
Avec 22,5 milliards d'euros de recettes supplémentaires, la hausse de la CSG est la mesure phare en recettes du projet de loi.
1. Une mesure de pouvoir d'achat en faveur des actifs aux effets de bords mal maîtrisés
a) L'objectif : augmenter le salaire net des salariés
L'article 7 du projet de loi met en oeuvre une des annonces du programme présidentiel en prévoyant la suppression au 1 er janvier 2018 de la cotisation salariale d'assurance maladie (0,75 % du salaire brut), ce qui représente 4,8 milliards d'euros et l'exonération en deux temps, au 1 er janvier pour 1,45 point et au 1 er octobre pour le 0,95 point restant, de la contribution salariale d'assurance chômage, pour un montant de 9,4 milliards d'euros.
Au total, la mesure prévoit une baisse de prélèvements de 3,15 points sur le salaire brut. Elle est financée par une hausse de la CSG de 1,7 point sur l'ensemble des revenus, ce qui laisse un différentiel théorique de 1,45 point de salaire brut d'augmentation du pouvoir d'achat en année pleine. Compte-tenu de la mise en oeuvre progressive de la mesure, 0,5 point de gain de pouvoir d'achat au 1 er janvier, puis 1,45 point au 1 er octobre, elle devrait se traduire par un gain moyen de 0,75 point de salaire brut.
Au niveau du Smic, 1 480 euros bruts en 2017, la mesure se traduirait par un gain net de 263 euros par an. En 2018, ce gain serait de 136,5 euros.
Effet de la mesure sur une rémunération
brute
au niveau du Smic (1 480 euros bruts en 2017)
|
de janvier à septembre |
d'octobre à décembre |
|
|
Cotisation maladie |
11,10 € |
11,10 € |
|
Contribution chômage |
21,46 € |
35,52 € |
|
CSG (sur 98,25 % du brut) |
24,70 € |
24,70 € |
|
Gain net mensuel |
7,86 € |
21,92 € |
|
Gain annuel en 2018 |
136,50 € |
|
|
Gain annuel en année pleine |
263,04 € |
|
Source : Commission des affaires sociales
Les cotisations étant proportionnelles, ces effets croissent avec la rémunération.
En l'absence de précisions fournies à votre commission par le Gouvernement sur les différentes assiettes, les effets ex post de la mesure sont difficiles à apprécier, y compris sur le champ des salariés.
Pour les seuls salariés, il existe en effet des accessoires de rémunération qui ne sont pas soumis à cotisations sociales, dans le cadre d'exemptions d'assiette mais supportent, pour l'employeur, le forfait social et pour le salarié, la CSG. C'est le cas notamment des cotisations patronales versées dans le cadre de régimes complémentaires d'entreprise en frais de santé, prévoyance et retraite supplémentaire qui sont intégrées dans l'assiette de la CSG sans abattement pour frais professionnels. L'assiette de ces cotisations était de 25 milliards d'euros en 2016 selon le Ctip, ce qui se traduirait, pour les seuls salariés par une CSG supplémentaire de l'ordre de 425 millions d'euros.
C'est aussi le cas des sommes versées aux salariés dans le cadre de dispositifs de participation ou d'intéressement et des abondements patronaux aux plans d'épargne d'entreprise. D'après l'annexe 5 au PLFSS, qui souligne « une très forte dynamique de ces dispositifs », l'assiette de l'épargne salariale était de 16,2 milliards d'euros en 2015, ce qui représenterait une CSG supplémentaire de 275 millions d'euros.
Cette même annexe 5 indique que pour un salarié rémunéré à 1,95 Smic, soit le salaire moyen, la part des rémunérations exemptées de cotisations-mais soumise à CSG- représente 6,4 % du revenu.
Effet de la mesure pour un salarié
rémunéré 1,95 Smic
(2 886 euros en 2017) avec
épargne salariale
|
Assiette soumise à CSG-CRDS uniquement |
184,70 |
|
Assiette soumise à cotisation |
2701,30 |
|
Gain cotisation maladie |
20,26 |
|
Gain contribution chômage |
64,83 |
|
CSG salaire (98,25 % du salaire brut) |
45,11 |
|
CSG épargne salariale (100 % de l'assiette) |
3,14 |
|
Gain net mensuel |
36,84 |
L'étude d'impact considère que les accessoires de rémunérations sont plutôt le fait de salaires élevés, avec un effet redistributif de la mesure. Ils ne sont toutefois pas totalement étrangers à la rémunération des bénéficiaires de rémunérations plus modestes et pourraient atténuer la portée de la mesure en termes de pouvoir d'achat.
De fait, en 2018, le produit supplémentaire de la CSG sur les revenus d'activité sera de 15,9 milliards d'euros tandis que la baisse des cotisations représente 14,16 milliards d'euros. Ce n'est donc qu'après la pleine montée en charge du dispositif que le gain serait significatif.
Enfin, si le gain de pouvoir d'achat est net et avéré dans l'immédiat, son maintien dans le temps, à l'exception des salariés rémunérés au Smic, dont le salaire brut est administré, dépendra de la position de négociation des salariés à l'égard de leur employeur. L'étude d'impact évoque ainsi « un ajustement à la baisse des salaires bruts et donc une baisse du coût du travail ».
b) Un gain net pour les travailleurs indépendants dont les revenus sont inférieurs à 3 Smic
La transposition de cette mesure aux travailleurs indépendants se traduit par une baisse générale de 2,15 points de la cotisation famille et par un renforcement de l'exonération des cotisations maladie pour les revenus allant jusqu'à 100 % du Pass (43 000 euros en 2018). Au-delà de 140 % du Pass (55 000 euros en 2018, la compensation est stricte, sans gain de pouvoir d'achat.
Le coût est de 2,3 milliards d'euros pour la sécurité sociale.
L'augmentation de la CSG, qui représente 2,1 milliards d'euros sur le champ des travailleurs indépendants, serait donc plus que compensée pour un montant de 180 millions d'euros.
2. Des compensations en chaine pas toujours abouties
a) Des conséquences à préciser pour d'autres catégories d'actifs
Pour les agents publics, qui ne sont pas affiliés à l'assurance chômage et ne paient pas de cotisations maladie, à l'exception des contractuels, la compensation de l'augmentation de la CSG s'effectue, dans un premier temps, par la suppression de la cotisation maladie pour les agents concernés et de la contribution exceptionnelle de solidarité au taux de 1 %, supportée par les fonctionnaires de catégorie A et B. En complément, le versement de primes, dont les contours restent à définir, est prévu ainsi qu'une baisse de la cotisation patronale maladie pour la fonction publique hospitalière et la fonction publique territoriale, à charge, pour ces employeurs publics, d'en répercuter l'effet sur leurs agents.
Pour le régime général, l'impact de cette baisse de cotisation patronale des employeurs publics est estimé à 700 millions d'euros.
Pour les praticiens et auxiliaires médicaux conventionnés (PAMC), dont les cotisations maladie font l'objet d'une prise en charge par l'assurance maladie, le PLFSS renvoie à une négociation dans le cadre de la convention médicale pour définir les modalités de compensation, qui prendraient la forme d'une prise en charge d'une partie des cotisations de retraite.
b) Des conséquences clairement négatives pour les retraités
Pour les revenus de remplacement, les allocations de chômage, déjà exonérées de CSG à 90 %, ne sont pas concernées.
En revanche, pour les personnes qui ne bénéficient pas de l'exonération ni du taux réduit (40 % des retraités) les rentes d'invalidité et les pensions de retraite, supporteront un prélèvement supplémentaire de 1,7 % sans compensation.
Le produit de l'augmentation du taux de la CSG sur les revenus de remplacement est de 4,5 milliards d'euros, ce qui représente une ponction importante sur les revenus des retraités.
Cette position est parfaitement assumée par le Gouvernement qui y voit la mise en oeuvre d'une solidarité entre générations alors que le revenu moyen des retraités est désormais supérieur à celui des actifs.
Il invite par ailleurs à considérer globalement les mesures portées par le projet de loi de financement et celles figurant dans le projet de loi de finances. Le projet de loi de finances prévoit la suppression par étapes de la taxe d'habitation pour 80 %des Français.
L'étude d'impact prend le cas d'un retraité de plus de 65 ans dont le revenu fiscal de référence est de 15 000 euros, soit 1 445 euros de pension nette en 2017, la hausse de 1,7 point de CSG conduira à une baisse de la pension nette de l'ordre de 27 euros par mois, soit 124 euros par an. Pour cette même personne, la baisse de la taxe d'habitation représenterait 445 euros, soit un gain de pouvoir d'achat in fine.
La première étape de la suppression de la taxe d'habitation se traduit par une diminution de 3 milliards d'euros de l'impôt acquitté en 2018, qui s'applique à tous les foyers fiscaux dont le revenu fiscal de référence est compris entre 14 500 et 17 500 euros. Cette mesure est manifestement insuffisante pour compenser la charge nouvelle de 4,5 milliards d'euros pesant sur les retraités et l'étude d'impact associée à l'article 7 ne présente aucun élément sur les effets des mesures du PLF (taxe d'habitation mais aussi prélèvement forfaitaire ou unique, impôt sur la fortune immobilière) permettant d'en mesurer les effets sur les différentes catégories supportant une augmentation de la CSG.
c) Des effets non-anticipés pour d'autres catégories
Au fil des débats, les effets de la mesure sur d'autres catégories se sont fait jour, obligeant à des contorsions compliquées, pour définir des compensations entre deux prélèvements aussi différents que la CSG et la taxe d'habitation.
La question des retraités résidant en établissement a ainsi connu un règlement, via un circuit complexe de redistribution dont il conviendra de vérifier l'effectivité.
D'autres catégories, comme les artistes auteurs , subissent une perte sèche de 0,95 % de leurs revenus du fait de la structure des prélèvements qui leur sont applicables.
Les bénéficiaires de la prestation de compensation du handicap (PCH) qui ressortit à la catégorie des revenus du patrimoine verront leur CSG augmenter de 1,7 point sans compensation. Lors de l'examen du texte à l'Assemblée nationale, le Gouvernement s'est engagé à trouver une solution pour ces personnes.
C. DES MESURES NOUVELLES EN RECETTES, PRINCIPALEMENT AU BÉNÉFICE DE L'ASSURANCE MALADIE
1. 1,2 milliard d'euros de recettes nouvelles pour l'assurance maladie
En 2018, la branche maladie devrait bénéficier de 0,5 milliard d'euros d'augmentation des droits tabacs, de 0,5 milliard d'euros d'augmentation des cotisations patronales et de 0,2 milliard d'euros de recettes de taxe sur les assurances (TSA). Ces deux dernières mesures n'ont pas pour effet d'alourdir les prélèvements dans la mesure où la branche AT-MP procède à une baisse de ses cotisations et où la quote-part de TSA était précédemment affectée au fonds CMU-c.
La branche maladie supporte, par ailleurs, une part (- 0,02 milliard d'euros) de la suppression de la quatrième tranche de la taxe sur les salaires. Elle est cependant plus que compensée par la modification de la répartition de la taxe sur les salaires entre branches qui « affecte » à la branche famille la perte de taxe sur les salaires représentée par la suppression de la quatrième tranche et laisse à la branche maladie l'équivalent, en taxe sur les salaires, du « verdissement » de la taxe sur les véhicules de sociétés.
Elle reçoit également, en compensation de charges nouvelles (0,3 milliard d'euros au titre des frais d'assiette et de recouvrement applicables aux recettes fiscales et de mesures de périmètre comme le transfert des frais de santé des détenus 1 ( * ) ) ou de l'extinction de mesures de compensation non pérennes (1,1 milliard d'euros au titre de la C4S et du prélèvement sur les réserves du FSV), une recette de TVA de 1,6 milliard d'euros.
2. Des mesures nouvelles en recettes négatives pour les autres branches
Les mesures en recettes concernant les autres branches sont peu nombreuses et leur solde global est négatif.
La baisse du taux de cotisations de la branche accidents du travail maladies professionnelles se traduit par une moindre recette de 0,7 milliard d'euros.
La suppression de la quatrième tranche de la taxe sur les salaires pèse sur les recettes des branches vieillesse et famille pour des montants comparables (respectivement - 0,06 et - 0,07 milliard d'euros).
La branche famille bénéficie facialement en recettes du « verdissement » de la taxe sur les véhicules de sociétés (0,11 milliard d'euros) qui lui est reprise, au bénéfice de la branche maladie, par de moindres transferts de taxe sur les salaires. Au total, la branche famille supporte une diminution de ses recettes de 0,2 milliard d'euros.
Le FSV ne supporte, quant à lui, pas d'autres mesures nouvelles que la rétrocession à l'Etat du prélèvement de solidarité pour un montant de 2,6 milliards d'euros, soit une diminution nette de ses recettes de 0,5 milliard d'euros.
D. DES MESURES EN DÉPENSES À FAIBLE PORTÉE FINANCIÈRE
Outre les mesures, récurrentes, visant au respect de l'Ondam, pour le détail desquelles votre rapporteur général renvoie aux commentaires du rapporteur assurance maladie et l'impact, sans effet sur le solde, de l'intégration du RSI au régime général, les mesures en dépenses sont peu nombreuses.
Elles sont constituées, à plus de 50 %, de mesures d'économies sur les coûts de gestion administrative des différentes branches, pour un montant total de 0,3 milliard d'euros et de lutte contre la fraude (0,2 milliard d'euros). Ces mesures sont intégrées dans les soldes alors qu'elles devront résulter des prochaines conventions d'objectifs et de gestion en cours de négociations pour l'ensemble des branches du régime général, pour la période 2018 à 2020. La principale mesure en dépenses de la branche famille devrait également résulter de sa future COG, la modération de la progression des dépenses du Fonds national d'action sociale représentant 0,2 milliard d'euros en 2018.
Le décalage de la revalorisation des pensions se traduit par une moindre dépense de 0,3 milliard d'euros pour la branche vieillesse qui assure l'équilibrage du résultat de la branche.
L'abaissement de la dotation de la branche AT-MP au Fonds d'indemnisation des victimes de l'amiante (Fiva) représente une moindre dépense de 130 millions d'euros.
Le projet de loi de financement pour 2018 se traduit par une amélioration de 6,4 milliards d'euros par rapport au tendanciel. Le solde serait de - 2,2 milliards d'euros. L'amélioration la plus significative porte sur l'assurance maladie qui s'améliore de plus de 7 milliards d'euros par rapport au tendanciel. Les branches vieillesse et famille améliorent leur solde de 0,2 milliard d'euros. Le solde de la branche AT-MP se dégrade de 0,5 milliard d'euros mais reste en excédent du même montant tandis que le déficit du FSV se creuse de 0,6 milliard d'euros supplémentaires.
|
Tableau de passage du solde tendanciel au solde prévisionnel du PLFSS |
||||||||
|
Maladie |
AT-MP |
Vieillesse |
Famille |
FSV |
RG+FSV |
Acoss |
Unédic |
|
|
Soldes tendanciels (CCSS) |
- 7,9 |
1 |
- 0,1 |
1,1 |
- 2,8 |
- 8,6 |
||
|
Mesures en recettes |
||||||||
|
Suppression de la cotisation salariale maladie |
- 4,8 |
- 4,8 |
||||||
|
Exonération de la contribution salariale chômage |
- 9,4 |
|||||||
|
Réduction de cotisation des indépendants |
- 0,7 |
- 1,6 |
- 2,3 |
|||||
|
dont exploitants agricoles (non compensé) |
0,4 |
|||||||
|
Augmentation de la CSG |
20,5 |
22,5 |
||||||
|
dont activité |
15,9 |
|||||||
|
dont remplacement |
4,5 |
|||||||
|
dont jeux |
0,1 |
|||||||
|
dont capital |
2,1 |
|||||||
|
Compensation pour le secteur public |
-0,7 |
-0,7 |
||||||
|
Ajustement de la fraction de TVA |
-12,8 |
-12,8 |
||||||
|
Rétrocession à l'Etat du prélèvement de solidarité |
- 2,6 |
- 2,6 |
||||||
|
Affectation de TVA à l'Acoss |
9,4 |
|||||||
|
Compensation à l'Unédic |
- 9,4 |
9,4 |
||||||
|
Réaffectation de la taxe sur les salaires |
- 1,4 |
1,4 |
0,0 |
|||||
|
Solde article 7 et conséquences |
0,1 |
- 0,2 |
- 0,5 |
- 0,5 |
||||
|
Réaffectation TSA (fonds CMU) |
0,2 |
0,2 |
||||||
|
Baisse du taux de cotisation |
- 0,7 |
- 0,7 |
||||||
|
Augmentation du taux de cotisation |
0,5 |
0,5 |
||||||
|
Intégration des produits du RSI |
0,3 |
4,8 |
5,1 |
|||||
|
Mesures Ondam en recettes |
0,6 |
0,6 |
||||||
|
Augmentation des droits tabacs |
0,5 |
0,5 |
||||||
|
Suppression en PLF de la 4e tranche de taxe sur les salaires |
0,0 |
- 0,1 |
- 0,1 |
- 0,2 |
||||
|
Verdissement de la taxe sur les véhicules de société |
0,1 |
0,1 |
||||||
|
Ajustement de TVA pour transfert de charges |
1,6 |
1,6 |
||||||
|
Transfert du financement de la santé des détenus |
- 0,1 |
- 0,1 |
||||||
|
Autres |
- 0,02 |
0,0 |
||||||
|
Mesures en recettes hors RSI |
2,1 |
|||||||
|
Total mesures en recettes |
3,7 |
- 0,65 |
4,75 |
- 0,11 |
- 0,51 |
7,14 |
||
|
Mesures en dépenses |
||||||||
|
Intégration du RSI au régime général |
- 0,3 |
- 4,8 |
- 5,1 |
|||||
|
Mesures Ondam en dépenses |
3,5 |
0,1 |
- 0,1 |
3,4 |
||||
|
Mesures de gestion administrative (COG) |
0,2 |
0,0 |
0,0 |
0,2 |
0,3 |
|||
|
Lutte contre la fraude |
0,1 |
0,2 |
||||||
|
Décalage de la revalorisation des pensions |
0,3 |
0,3 |
||||||
|
Priorisation du FNAS |
0,2 |
0,2 |
||||||
|
Ajustement dotation FIVA |
0,1 |
0,1 |
||||||
|
Augmentation du minimum vieillesse |
- 0,1 |
- 0,1 |
||||||
|
Autres dont transfert des dépenses AT-MP de l'ENIM |
- 0,1 |
- 0,1 |
0,1 |
- 0,1 |
||||
|
Mesures en dépenses hors RSI |
4,2 |
|||||||
|
Total des mesures en dépenses |
3,38 |
0,14 |
- 4,46 |
0,34 |
- 0,12 |
- 0,83 |
||
|
Solde PLFSS 2018 |
- 0,82 |
0,49 |
0,19 |
1,33 |
- 3,43 |
- 2,29 |
||
Source : Annexe 9, impact de la mesure CSG en grisé
III. DES ÉVOLUTIONS DANS LA STRUCTURE DU FINANCEMENT DE LA SÉCURITÉ SOCIALE
1. Une diversification relative du financement de la sécurité sociale
Les recettes des régimes obligatoires de base de sécurité sociale et du fonds de solidarité vieillesse devraient représenter 483 milliards d'euros en 2017, en augmentation de 2,7 %. La croissance des recettes serait identique en 2018.
Ces 496,1 milliards d'euros de recettes se répartissent en trois grands ensembles : les cotisations sociales, qu'elles soient effectives, prises en charge par l'État ou cotisations d'employeurs, la contribution sociale généralisée et les autres impôts, taxes et contributions sociales.
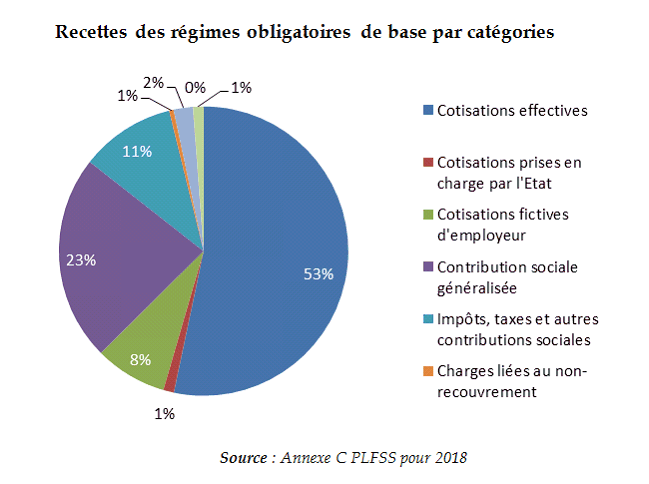
La structure des recettes des régimes obligatoires de base est modifiée, à la marge, par la substitution de la CSG aux cotisations.
Le produit des cotisations, qui représentent plus de la moitié des produits des régimes obligatoires de base, reste stable (+ 0,1 %) alors que la masse salariale du secteur privé devrait progresser de 3,1 %.
La CSG progresse de 28 %, elle représente 23 % de l'ensemble des produits, tandis que les autres recettes fiscales se contractent fortement, leur part dans l'ensemble étant de 11 %.
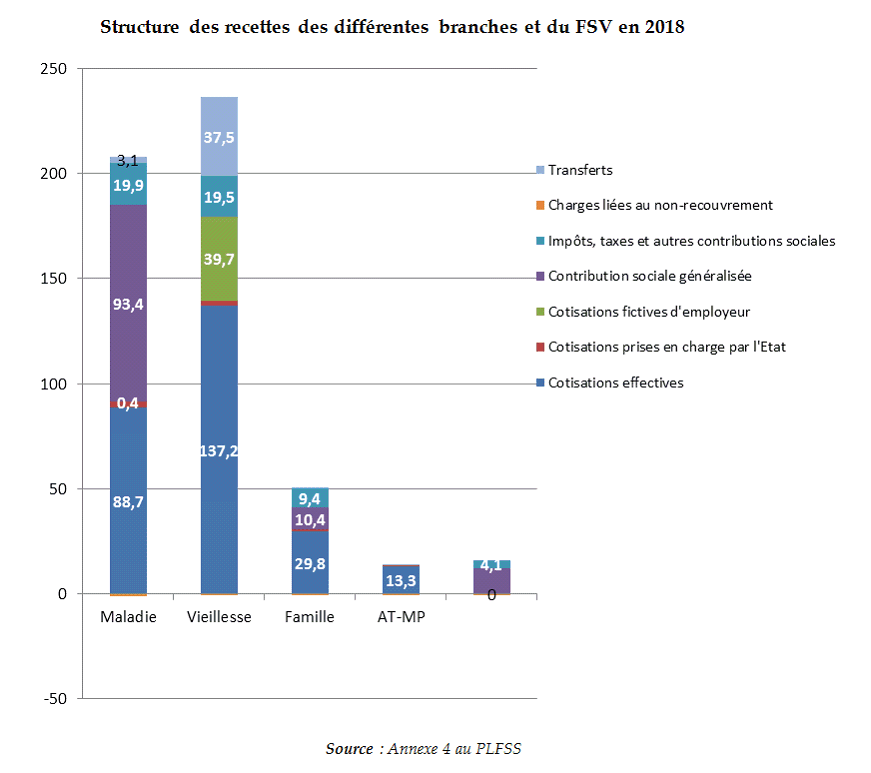
a) Une structure des recettes différenciées selon les branches
La répartition des recettes en fonction des branches reflète des évolutions différenciées.
Pour la maladie, la part de la CSG, intervenue en substitution de la TVA, est désormais supérieure à celle des cotisations.
La branche vieillesse reste très majoritairement financée par des cotisations et est marquée par le poids des transferts.
La branche AT-MP, financée par des cotisations, préserve son caractère assurantiel.
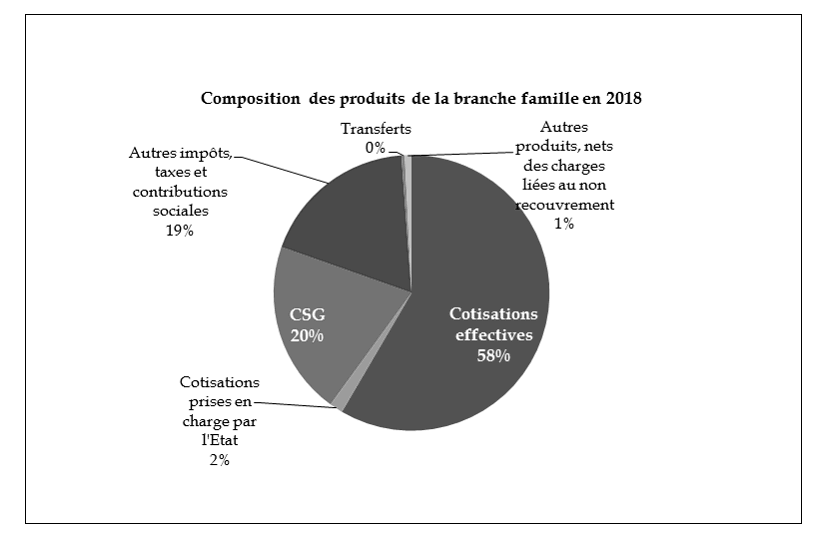
La branche famille conserve un financement mixte, réparti pour moitié entre les cotisations et les recettes fiscales, dont la CSG.
b) Une augmentation des recettes fiscales liées à la mesure CSG
Le produit des recettes fiscales affectées aux organismes de sécurité sociale en 2018 devrait s'élever à 201 milliards d'euros, ce qui représente une augmentation de 13 % par rapport à 2017, imputable à l'augmentation de 1,7 point de la contribution sociale généralisée.
Répartition des impôts et taxes par organismes de protection sociale
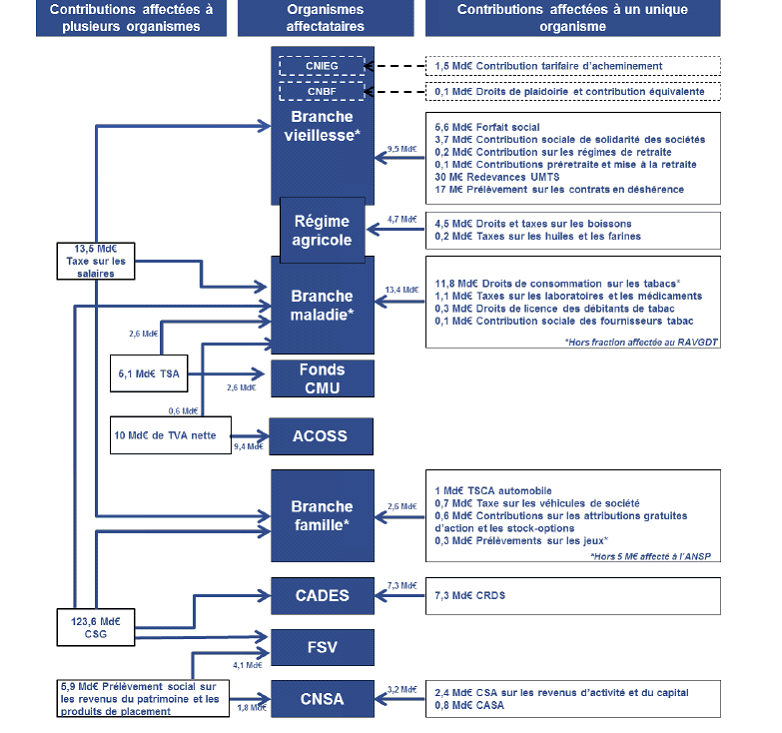
Source : Jaune Bilan des relations financières entre l'État et la protection sociale, annexe au projet de loi de finances pour 2018
Pour les régimes obligatoires de base et le FSV, les recettes fiscales représenteraient 168,5 milliards d'euros en 2018 , en augmentation de 13 milliards d'euros et de 8,3 %.
Cette augmentation résulte des effets conjugués de :
- l'augmentation de la CSG ;
- l'augmentation des droits de consommation sur les tabacs ;
- la rétrocession à l'État du prélèvement de solidarité ;
- la rétrocession à l'État d'une part significative de la TVA nette affectée à la sécurité sociale, dont la fraction résiduelle est de 570 millions d'euros ;
- l'augmentation des charges liées au non-recouvrement.
c) Des recettes toujours très majoritairement assises sur les revenus d'activité
Si elle modifie la structure des recettes de l'assurance chômage, désormais financée par une part de TVA et, potentiellement si le mécanisme d'équilibrage par les branches du régime général prévu par l'article 7 devait être mis en oeuvre, par des recettes de sécurité sociale, l'augmentation de la CSG ne modifie qu'à la marge les assiettes sur lesquelles sont prélevées les recettes des régimes obligatoires de base et du FSV.
Celles-ci étaient très majoritairement assises sur les revenus d'activité en 2016.
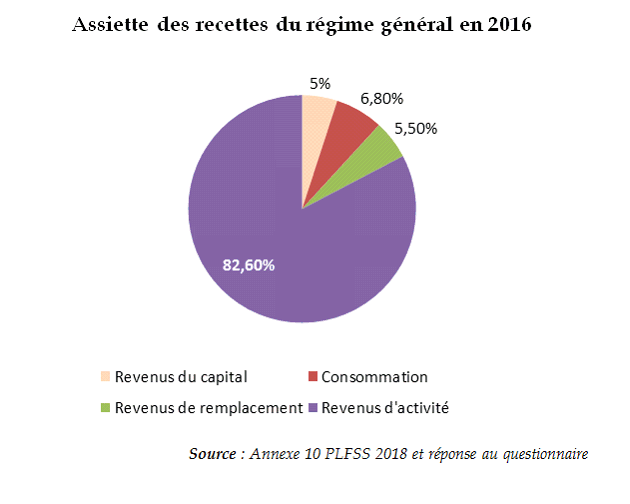
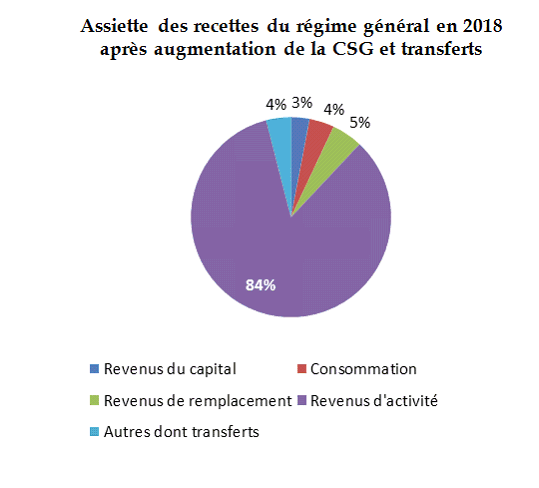
En 2018, les recettes du régime général et du FSV sont plus encore assises sur les revenus d'activité. La part de la consommation recule, en raison de la forte diminution de la part de TVA nette affectée à la sécurité sociale ainsi que la part des revenus du capital, en raison de la rétrocession à l'État du prélèvement de solidarité.
La diversification des assiettes s'effectue à l'échelle, plus large, de la protection sociale en 2018, avec une participation de l'assiette consommation au financement de l'assurance chômage. Elle devrait s'accroître en 2019 avec l'application en année pleine de l'exonération de la contribution d'assurance chômage et la transformation du CICE en allègements des contributions patronales d'assurance chômage et des cotisations des retraites complémentaires.
2. Un impact négatif de la mesure CSG sur le solde de la sécurité sociale
Sur le champ du régime général, la baisse des cotisations pour les actifs (4,7 milliards d'euros) et pour les travailleurs indépendants (2,3 milliards d'euros) représente une moindre recette de 7 milliards d'euros à laquelle s'ajoute une perte de recette liée à la baisse de la cotisation maladie des employeurs publics de 0,7 milliard d'euros, soit un total de 7,73 milliards d'euros.
La recette supplémentaire de CSG s'élevant à 22,54 milliards d'euros, l'excédent théorique avant mesures d'ajustement est de 14,81 milliards d'euros.
Après les divers ajustements de recettes, ce sont cependant 15,33 milliards d'euros qui sont restitués par la sécurité sociale, soit 500 millions d'euros de plus que l'excédent de recettes de CSG.
Les flux de recettes de CSG permettent ainsi à la branche maladie de restituer 12,76 milliards d'euros de recettes de TVA auxquels s'ajoutent 2,6 milliards d'euros de recettes de prélèvements de solidarité rétrocédés par le FSV.
Une partie de cette recette de TVA est affectée à l'Acoss au titre de sa mission nouvelle de compensation à l'assurance chômage de l'exonération de la contribution salariale d'assurance chômage, pour un montant de 9,4 milliards d'euros.
Le résultat brut de la mesure d'augmentation de la CSG est négatif pour la sécurité sociale de 0,5 milliard d'euros et positif pour l'État de 5,94 milliards d'euros, via l'ajustement de la fraction de TVA et l'affectation du prélèvement de solidarité.
Synthèse de la mesure CSG après transferts et avant autres mesures
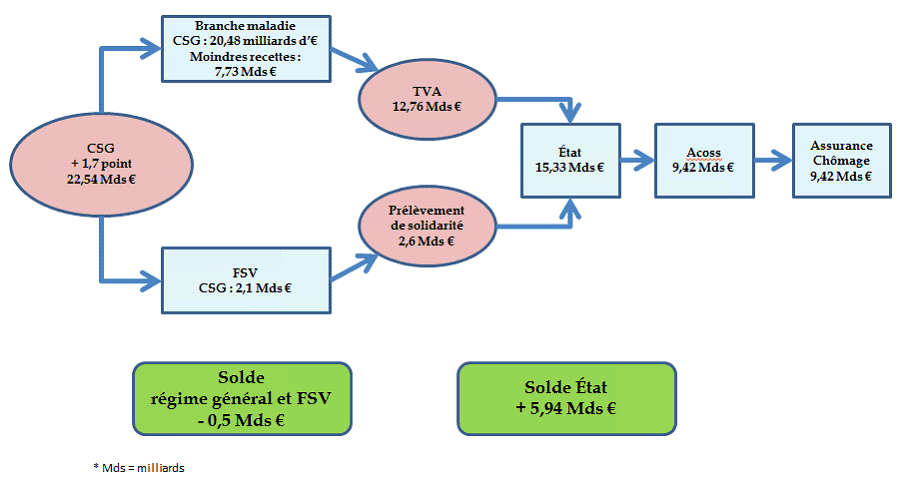
Source : PJL
Entre les branches du régime général et le FSV, la mesure est positive pour la branche maladie (0,1 milliard d'euros), négative pour la branche famille (- 0,1 milliard d'euros) qui ne reçoit aucune recette supplémentaire de CSG et dont les moindres recettes ne sont pas entièrement compensées par la modification des clés d'affectation de la taxe sur les salaires et très négative pour le FSV (- 0,5 milliard d'euros) qui, nonobstant la charge nouvelle qui lui revient avec l'augmentation du minimum vieillesse, restitue un prélèvement de solidarité dont le produit (2,6 milliards d'euros) est supérieur à la recette supplémentaire de CSG (2,1 milliards d'euros).
3. Une modification du mode de compensation des exonérations
a) Près de 40 milliards d'euros de mesures générales en 2017 et 2018
Pour l'ensemble des régimes, le montant total des exonérations et réductions de cotisations serait de 39,7 milliards d'euros en 2017, en augmentation de 4,7 % par rapport à 2016. Cette progression est due à l'application en année pleine de la réduction de la cotisation famille qui représente 7,6 milliards d'euros, soit une progression de + 13,6 % par rapport à 2016. Les allègements généraux de cotisations progresseraient de 2,9 % si l'hypothèse, vérifiée en 2016, que les créations d'emplois se concentrent sur des emplois rémunérés au voisinage du Smic se confirme. La baisse des taux de cotisation famille et maladie des travailleurs indépendants représentent respectivement 900 et 150 millions d'euros.
En 2018, le montant représenté par les différentes mesures en faveur de l'emploi serait de 39,4 milliards d'euros, soit une augmentation de + 0,4 % en faisant l'hypothèse que les créations d'emplois concerneraient un éventail de rémunérations plus étendu et que le salaire moyen progresserait plus rapidement que le Smic. La réduction de la cotisation famille progresse au même rythme que la masse salariale. Les exonérations ciblées, qui ne sont, pour l'essentiel, pas compensées à la sécurité sociale, seraient en repli en raison du moindre recours aux contrats aidés.
b) Une modification du mode de compensation en 2018
Les conséquences des pertes de recettes ou transferts de charges au détriment de la sécurité sociale sont régies par un principe de compensation intégrale, en application de l'article L. 131-7 du code de la sécurité sociale.
Depuis la loi de financement pour 2011, et l'affectation d'une fraction de TVA pour solde de tout compte, cette compensation ne se fait plus à l'euro l'euro et les compensations par affectation de crédits budgétaires, qui ne concernent que des exonérations ciblées sur certains publics ou certains territoires, ne représentent qu'une part très minoritaire.
Avec la mise en oeuvre du pacte de responsabilité, les compensations se sont à la fois amplifiées et diversifiées. Elles ont pris principalement la forme de transferts de charges (aides au logement qui faisaient l'objet de financements partagés) à l'État mais aussi de compensations à la sécurité sociale d'exonérations antérieures à la loi de 1994 qui n'étaient précédemment pas compensées.
En substituant à la part de TVA affectée à la sécurité sociale une recette supplémentaire de CSG, la compensation des exonérations s'effectue par l'augmentation d'une recette exclusive de la sécurité sociale. Il ne s'agit donc plus de compenser une perte de recette à la sécurité sociale par l'apport d'une recette extérieure mais d'acter une modification de l'assiette et de la structure du financement de la sécurité sociale.
c) Un approfondissement et un élargissement annoncé en 2019
L'article 8 du projet de loi organise par avance une transformation du Cice en baisse de cotisations qui concernera au premier chef l'assurance chômage et les régimes de retraite complémentaires ainsi que, dans une moindre mesure, le régime général.
La question de la compensation se posera donc sous une forme nouvelle avec la nécessité de compenser les moindres recettes des régimes à gestion paritaire.
À cette échéance le Gouvernement a annoncé son intention de revoir les règles de compensation des exonérations de cotisations.
IV. LES PERSPECTIVES PLURIANNUELLES : UN RETOUR À L'ÉQUILIBRE ATTENDU EN 2019
A. DES HYPOTHÈSES DE REPRISE MODÉRÉE DE LA CROISSANCE ET DE L'INFLATION
La trajectoire pluriannuelle présentée par l'annexe B du projet de loi repose sur un scénario de reprise modérée de la croissance.
L'hypothèse de croissance est maintenue au niveau révisé pour 2017 de 1,7 % pour les années 2018 à 2021, alors que l'annexe B du PLFSS pour 2017 anticipait une accélération à partir de 2019 à 1,9 %.
L'inflation hors tabac progresserait de 1 % en 2017 et 2018 avant d'accélérer progressivement à partir de 2019 et d'atteindre 1,8 % en 2021.
Après 3,3 % en 2017, la masse salariale du secteur privé ralentirait en 2018 (+ 3,1 %) avant d'accélérer progressivement à partir de 2019. Elle serait de 3,8 % en fin de période, avec un composante salaire supérieure à la composante emploi. L'évolution des pensions de retraite resterait très maîtrisée, du fait du décalage en 2018 qui conduit à une revalorisation inférieure à l'inflation et de l'écart d'un an avec l'inflation constatée.
La revalorisation des autres prestations serait également très maîtrisée, avec une accélération en fin de période (1,3 %).
Fixé à 2,3 % pour 2018, le taux d'évolution de l'Ondam resterait à ce niveau pour toute la période.
Les hypothèses macro-économiques associées à l'Annexe B
|
2015 |
2016 |
2017 |
2018 |
2019 |
2020 |
2021 |
|
|
PIB en volume |
1,1 % |
1,2 % |
1,7 % |
1,7 % |
1,7 % |
1,7 % |
1,7 % |
|
Inflation |
0,0 % |
0,2 % |
1 % |
1 % |
1,1 % |
1,4 % |
1,8 % |
|
Masse salariale du secteur privé |
1,7 % |
2,4 % |
3,3 % |
3,1 % |
3,2 % |
3,6 % |
3,8 % |
|
dont effectifs |
0,1 % |
1 % |
1,7 % |
1 % |
1,1 % |
1,4 % |
1,8 % |
|
dont salaire moyen |
1,6 % |
1,4 % |
1,6 % |
2,1 % |
2,2 % |
2,6 % |
3,3 % |
|
Ondam |
2 % |
1,8 % |
2,2 % |
2,3 % |
2,3 % |
2,3 % |
2,3 % |
|
Revalorisation des pensions |
0 % |
0,1 % |
0,2 % |
0,9 % |
1 % |
1,1 % |
1,4 % |
|
Revalorisation des prestations |
0,1 % |
0,1 % |
0,3 % |
0,8 % |
1 % |
1,1 % |
1,3 % |
Source : Annexe B
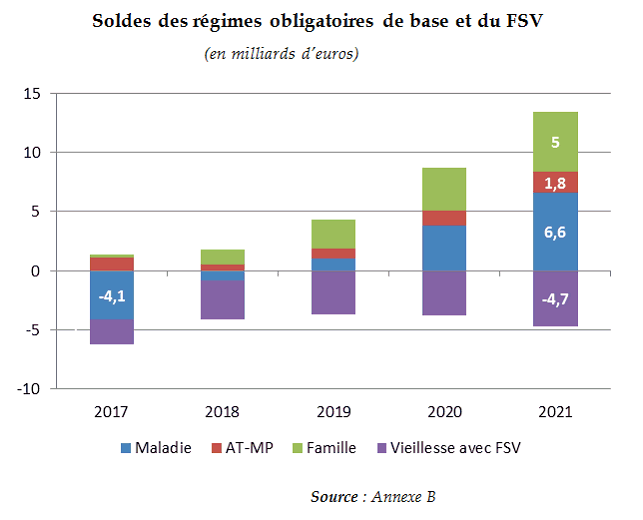
B. UN EXCÉDENT DES RÉGIMES OBLIGATOIRES DE BASE ET DU FSV DE 0,6 MILLIARD D'EUROS EN 2019
Les régimes obligatoires de base et le FSV seraient à l'équilibre en 2019, avec un excédent de 0,6 milliard d'euros qui se consoliderait fortement pour atteindre 8,6 milliards d'euros en 2021.
Les recettes progresseraient de 2,69 % en rythme annuel sur la période tandis que les dépenses progresseraient de 2,17 %.
En 2021, l'ensemble vieillesse et FSV serait en déficit, au niveau élevé de 4,7 milliards d'euros, la forte dynamique de ses dépenses n'étant pas couverte par les dynamiques des recettes à partir de 2018. Le FSV serait encore en déficit de 0,8 milliard d'euros en 2021, à la fin de la période couverte par l'annexe B.
La branche AT-MP consoliderait son excédent grâce une progression modérée des dépenses.
La branche famille se caractérise par la très faible dynamique de ses dépenses, qui lui permet de consolider son excédent.
Pour la branche maladie, le croisement entre recettes et dépenses intervient en 2019, sous l'hypothèse d'une dynamique contenue des dépenses.
C. LE STATU QUO POUR LA DETTE DES RÉGIMES PORTÉE EN TRÉSORERIE PAR L'ACOSS
Pour la dette faisant l'objet d'un amortissement au sein de la Cades, l'horizon d'extinction reste fixé à 2024.
Pour les déficits cumulés qui n'ont pas fait l'objet d'un transfert, aucune autre solution n'est pour le moment envisagée qu'un portage en trésorerie par l'Acoss.
D'après les prévisions figurant à l'annexe B, cette dette pourrait être résorbée par les excédents à venir à l'horizon 2022.
|
Année
|
Cnam |
AT-MP |
Cnaf |
Cnav |
FSV |
RG+FSV |
RG+FSV cumulé |
|
2015 |
- 4,6 |
- 1,5 |
0 |
0 |
- 6,1 |
- 6,1 |
|
|
2016 |
- 4,8 |
0,8 |
- 1 |
0,9 |
- 3,6 |
- 7,8 |
- 13,9 |
|
2017 (p) |
- 4,1 |
1 |
0,3 |
1,3 |
- 3,6 |
- 5,2 |
- 19,1 |
|
2018 (p) |
- 0,8 |
0,5 |
1,3 |
0,2 |
- 3,4 |
- 2,2 |
- 21,3 |
|
2019 (p) |
1 |
0,8 |
2,4 |
- 0,8 |
- 2,7 |
0,8 |
- 20,5 |
|
2020 (p) |
3,8 |
1,3 |
3,6 |
- 2 |
- 1,4 |
5,2 |
- 15,3 |
|
2021 (p) |
6,6 |
1,7 |
5 |
- 3 |
- 0,8 |
9,5 |
- 5,8 |
|
Total (p) |
- 2,9 |
6,1 |
10,1 |
- 3,4 |
- 15,5 |
- 5,8 |
Cette perspective est toutefois conditionnée à la réalisation d'hypothèses fortes, la capacité de l'assurance maladie à restaurer ses équilibres et à dégager des excédents aussi élevés que ceux prévus par l'annexe B mais aussi la capacité de la sécurité sociale à conserver ses excédents pour résorber sa dette alors que le Gouvernement a d'ores et déjà annoncé que cela ne serait pas le cas en totalité.
DEUXIÈME
PARTIE
ASSURANCE MALADIE
___________
L'assurance maladie représente plus de 40 % des dépenses de sécurité sociale et plus de 50 % des dépenses du régime général depuis la mise en place de la protection universelle maladie (Puma) le 1 er janvier 2016.
Elle porte également une part conséquente et désormais prépondérante du déficit des comptes sociaux.
Pour cette branche à forts enjeux, le projet de loi de financement de la sécurité sociale pour 2018 renvoie des signaux positifs, tout en laissant nombre d'observateurs, comme votre rapporteur, assez interrogatifs.
D'un côté, l'objectif exigeant du Gouvernement d'inscrire l'assurance maladie dans une trajectoire de retour à l'équilibre est une priorité partagée par la commission des affaires sociales. Il en est de même de l'accent porté à la prévention ou encore de la volonté affichée de donner un nouveau souffle à notre système de santé par l'innovation. Votre rapporteur soutiendra sans réserve l'extension de la vaccination des jeunes enfants.
De l'autre, ce projet de loi de financement, en s'inscrivant dans une forme de continuité par rapport aux précédentes lois de financement, semble rester au milieu du gué. Or, la logique du rabot montre aujourd'hui ses limites : elle ne peut constituer une solution durable pour la pérennité de notre système de santé, au risque de décourager l'ensemble de ses acteurs. Des évolutions plus structurelles sont aussi nécessaires qu'attendues.
Dans ce contexte, votre rapporteur a procédé à l'examen des dispositions relatives à la branche maladie dans un esprit constructif, en s'attachant à apporter des améliorations à plusieurs des mesures proposées.
I. LES GRANDS ÉQUILIBRES DE LA BRANCHE ASSURANCE MALADIE : L'IMPÉRATIF DE MAÎTRISE DE LA DÉPENSE
A. UNE SITUATION FINANCIÈRE LOIN D'ÊTRE ASSAINIE
1. L'assurance maladie porte une part désormais prépondérante du déficit général de la sécurité sociale
Le solde de la branche maladie a été impacté à partir de 2009, comme celui des autres branches de la sécurité sociale, par l'incidence de la crise économique sur ses recettes.
Depuis 2010, année où le déficit de la branche a atteint 11,6 milliards d'euros, celui-ci a progressivement reculé.
• Il demeure toutefois à un niveau
élevé, encore supérieur à celui constaté en
2008 (- 4,4 milliards d'euros) :
en 2016
, le
solde de la branche maladie s'établit ainsi à
- 4,8 milliards d'euros
soit un recul
d'un milliard par rapport à son niveau de 2015 (- 5,8
milliards d'euros).
Pour la Cour des comptes 2 ( * ) , le déficit serait en fait de 5,5 milliards d'euros en 2016 en excluant un produit exceptionnel de CSG qui n'aurait pas dû être comptabilisé en recette de la branche ; il ne se réduirait que de 0,3 milliard d'euros, montrant finalement une certaine stabilité depuis 2012.
Comme l'a souligné le premier président de la Cour des comptes lors de son audition devant votre commission, la branche assurance maladie accuse un certain retard dans la trajectoire de retour à l'équilibre des comptes sociaux : son déficit excède pour la première fois en 2016 celui de l'ensemble du régime général et représente près des deux tiers du déficit total du régime général et du FSV , contre 54 % en 2015 et 49 % en 2014.
Évolution du déficit de l'assurance maladie
et de sa part dans les déficits sociaux
en milliards d'euros
|
2011 |
2012 |
2013 |
2014 |
2015 |
2016 |
2017 (p) |
|
|
Maladie |
- 8,6 |
- 5,9 |
- 6,8 |
- 6,5 |
- 5,8 |
- 4,8 |
- 4,1 |
|
Régime général |
- 17,4 |
- 13,3 |
- 12,5 |
- 9,7 |
- 6,8 |
- 4,1 |
- 1,6 |
|
Régime général + FSV |
- 20,9 |
- 17,5 |
- 15,4 |
- 13,2 |
- 10,8 |
- 7,8 |
- 5,2 |
|
Part de la branche maladie |
41% |
34% |
44% |
49% |
54% |
62% |
79% |
Source : Cour des comptes et PLFSS
• Pour
2017
, la situation de la
branche maladie s'améliorerait, comme celle de l'ensemble des autres
branches, avec un déficit évalué par le Gouvernement
à
- 4,1 milliards d'euros
, constituant
presque l'essentiel du déficit cumulé du régime
général et du FSV. Cette réduction serait moins
significative que celle prévue lors de l'examen de la
précédente loi de financement : le précédent
Gouvernement ciblait alors un déficit de la branche maladie pour 2017 de
- 2,6 milliards d'euros.
Il faut par ailleurs noter que cette réduction résulte pour partie de l'affectation à la Cnamts d'un produit exceptionnel de 875 millions d'euros provenant des recettes mises en réserve dans l'ancienne section III du FSV, constituant la dotation initiale du fonds de financement de l'innovation pharmaceutique créé par la loi de financement pour 2017. Comme le relève la Cour des comptes dans son rapport précité sur l'application des lois de financement, il s'agit d'une « mesure non pérenne » qui « permet de réduire de manière seulement ponctuelle le déficit 2017 de l'assurance maladie. »
2. L'Ondam devrait être de nouveau respecté en 2016 et 2017, au prix de biais de construction et de présentation récurrents
Institué par la loi organique relative aux lois de financement de la sécurité sociale du 22 juillet 1996, l'objectif national de dépenses d'assurance maladie (Ondam) constitue le principal outil de pilotage de la dépense sans en constituer un plafond limitatif.
Il s'accompagne de mesures de régulation : des mises en réserve de crédits et un suivi infra-annuel par un comité d'alerte.
Après des dépassements systématiques, l'Ondam voté a été respecté chaque année depuis 2010 . Comme 2016, l'année 2017 devrait s'inscrire dans cette tendance. Toutefois, comme l'a relevé la Cour des comptes, cela « ne saurait être considéré comme attestant d'une maîtrise rigoureuse de la dépense d'assurance maladie » , en raison de nombreux biais de construction.
•
Pour 2016,
un Ondam en progression de 1,8 %
La loi de financement pour 2017 a maintenu l'Ondam à son objectif initial de 185,2 milliards d'euros .
En exécution, d'après les données de la commission des comptes de la sécurité sociale dans son rapport de septembre 2017, cet objectif a été tenu avec des dépenses inférieures de 40 millions d'euros à l'objectif fixé 3 ( * ) et un taux de progression rectifié à 1,8 % (au lieu de 1,75 % en loi de financement), le plus faible depuis 1997.
Les dépenses de soins de ville (85,1 milliards d'euros) ont été les plus dynamiques, en progression de 2,4 % par rapport à l'exercice précédent (contre + 2,5 % en 2015), dépassant de 0,6 % la prévision rectifiée à la hausse. Elles sont portées par la plupart des postes de dépenses, à l'exception notable des médicaments. Celles à destination des établissements de santé (77,6 milliards d'euros) augmentent de 1,6 % et celles dédiées au médico-social de 1 %.
D'importantes mesures de régulation, pour un montant total de près de 800 millions d'euros, ont néanmoins permis d'assurer le respect de l'objectif voté, affectant principalement l'Ondam hospitalier et médico-social 4 ( * ) .
Comme l'a relevé le directeur général de la Cnam lors de son audition, l'année 2016 a été difficile, en raison d'un Ondam resserré et d'une conjoncture défavorable (notamment du fait de la structure en jours ouvrés). Les objectifs de maîtrise médicalisée n'ont été atteints qu'à 65 %.
•
Pour 2017
,
un Ondam
en évolution de 2,2 %
L'objectif de dépenses fixé en loi de financement pour 2017 à 190,7 milliards d'euros , en évolution de 2,2 % par rapport aux dépenses 2016 revues légèrement à la baisse, est confirmé par l' article 6 du présent projet de loi de financement et devrait être de nouveau respecté, grâce à l'annulation de crédits mis en réserve en début d'année.
Les prévisions de sur-exécution porteraient sur les dépenses de soins de ville (+ 280 millions d'euros), dont la dynamique serait toutefois moindre qu'en 2016, à + 1,8 %. Ce dépassement serait partiellement compensé par une moindre consommation des crédits hospitaliers (- 80 millions d'euros).
•
Des évolutions affectées
par des biais de présentation
En 2016 comme en 2017, des biais de construction et de présentation de l'Ondam, relevés par votre commission lors de l'examen des précédentes lois de financement, réduisent la portée de ces résultats en minorant le taux réel d'évolution des dépenses .
Comme l'a souligné le premier président de la Cour des comptes lors de son audition, une part croissante des dépenses échappe à l'Ondam : « la progression réelle des dépenses en 2016 et en 2017 est pour partie masquée par les biais de plus en plus marqués qui affectent la sincérité de l'Ondam. Les cas de figure sont nombreux ». On note ainsi :
- des « ajustements opportunistes » consistant à rattacher des dépenses sur l'année suivante : c'est le cas d'une partie des dépenses des établissements de santé relatives aux molécules sous ou post-autorisation temporaire d'utilisation (ATU), pour 180 millions d'euros en 2016 ;
- des sorties injustifiées du périmètre de l'Ondam : votre commission s'était opposée à la création par la loi de financement pour 2017 d'un fonds de financement de l'innovation pharmaceutique s'apparentant à une forme de « débudgétisation » de l'Ondam d'une partie des dépenses de médicaments restant à la charge de l'assurance maladie (à hauteur de 220 millions d'euros en 2017) ;
- des minorations de dépenses sans incidence sur le solde de l'assurance maladie car ayant pour contrepartie une moindre recette du même montant : c'est le cas de la part des cotisations des praticiens et auxiliaires médicaux conventionnés prise en charge par l'assurance maladie, présentées en mesure d'économie pour 270 millions d'euros en 2016 et 2017 ;
- des dépenses reportées sur d'autres financeurs publics : ainsi en est-il de la mobilisation des réserves de la caisse nationale de solidarité pour l'autonomie (200 millions en 2016 et 230 millions d'euros en 2017) pour compenser les annulations de crédits de l'Ondam médico-social, ou de celles de divers organismes hospitaliers 5 ( * ) pour abonder le fonds de modernisation des établissements de santé publics et privés (Fmespp) en substitution de la contribution de l'assurance maladie (près de 300 millions en 2016 et 220 millions d'euros en 2016).
Pour la Cour des comptes, dans son rapport précité, en neutralisant ces différents effets, la progression des dépenses dans le champ de l'Ondam s'établit en fait à 2,2 % en 2016 et non à 1,8 % , soit une évolution plus forte qu'en 2015 : « compte tenu d'un tendanciel de progression des dépenses (+ 3,6 %) moins dynamique qu'en 2015 (+ 3,9%), l'effort de maîtrise des dépenses ne s'est pas renforcé, mais relâché. » Selon les mêmes analyses, l'augmentation prévisionnelle de l'Ondam serait de 2,4 % pour 2017 et non de 2,2 % .
|
Le fonds de financement de l'innovation pharmaceutique Créé par l'article 95 de la loi de financement de la sécurité sociale pour 2017, le fonds de financement de l'innovation pharmaceutique (FFIP), géré par la Cnamts, vise à lisser les dépenses de médicaments innovants et coûteux. Ce fonds retrace en dépenses les frais liés à plusieurs catégories de médicaments pris en charge par l'assurance maladie (liste en sus, médicament sous et post-autorisation temporaire d'utilisation, rétrocessions hospitalières). Ses recettes comprennent : - les remises conventionnelles liées à ces produits et celles liées aux dispositifs de régulation associés (mécanismes « L » et « W) ; - une dotation annuelle des régimes obligatoires de base de l'assurance maladie, qui ne peut être inférieure à celle de l'exercice précédent majorée de 5 % pour la période 2018-2021. Pour 2017, le compte prévisionnel du fonds marque un produit de 7 milliards d'euros et un déficit de 220 millions d'euros . Pour 2018, les produits sont évalués à 7,3 milliards d'euros, avec un déficit évalué à 164 millions d'euros. Dans son rapport de septembre 2017 sur l'application des lois de financement de la sécurité sociale, la Cour des comptes relève que ce fonds est « susceptible de rester durablement dans une situation déficitaire » . Elle considère qu'une suppression de ce fonds et une réintégration de l'ensemble des dépenses de médicaments dans le périmètre de l'Ondam « apparaissent indispensables à la cohérence du pilotage des dépenses d'assurance maladie » . |
B. UNE INCERTAINE MAIS NÉCESSAIRE TRAJECTOIRE DE RETOUR À L'ÉQUILIBRE
1. Les objectifs affichés par le Gouvernement : un déficit de l'assurance maladie réduit à 800 millions d'euros dès 2018
Compte tenu des hypothèses de croissance et d'inflation retenues, le Gouvernement anticipe dans la présentation du présent projet de loi de financement une nette amélioration des soldes des régimes de sécurité sociale pour 2018 et les années suivantes.
Le déficit de la branche maladie s'établirait en 2018 à 800 millions d'euros , soit un niveau jamais atteint depuis 1999. La branche serait en excédent à compter de 2019.
Le Haut conseil des finances publiques a jugé le scénario macroéconomique « prudent pour 2017 et raisonnable pour 2018 » , tout en soulignant les « risques significatifs » sur la réalisation des économies prévues dans le champ des administrations publiques et la « nécessité de respecter les objectifs de dépenses, même si les recettes venaient à être meilleures que prévu » 6 ( * ) .
Hypothèses de retour à l'équilibre
(en milliards d'euros)
|
2015 |
2016 |
2017 (p) |
2018 (p) |
2019 (p) |
2020 (p) |
2021 (p) |
||
|
PIB volume |
1,1 % |
1,2 % |
1,7 % |
1,7 % |
1,7 % |
1,7 % |
1,7 % |
|
|
Masse salariale secteur privé |
1,7 % |
2,4 % |
3,3 % |
3,1 % |
3,2 % |
3,6 % |
3,8 % |
|
|
Inflation hors tabac |
0,0 % |
0,2 % |
1,0 % |
1,0 % |
1,1 % |
1,4 % |
1,8 % |
|
|
ONDAM |
2,0 % |
1,8 % |
2,2 % |
2,3 % |
2,3 % |
2,3 % |
2,3 % |
|
|
Branche maladie |
Recettes |
167,4 |
194,6 |
201,9 |
209,8 |
215,8 |
222,9 |
230,4 |
|
Dépenses |
173,2 |
199,4 |
206,0 |
210,6 |
214,8 |
219,1 |
223,8 |
|
|
Solde |
- 5,8 |
- 4,8 |
- 4,1 |
- 0,8 |
1,0 |
3,8 |
6,6 |
|
|
Régime général consolidé |
Recettes |
340,3 |
366,6 |
377,8 |
394,3 |
405,2 |
417,5 |
431,6 |
|
Dépenses |
347,2 |
370,7 |
379,4 |
393,0 |
401,7 |
410,9 |
421,4 |
|
|
Solde |
- 6,8 |
- 4,1 |
- 1,6 |
1,2 |
3,5 |
6,6 |
10,3 |
|
Source : Annexe 9 du PLFSS
Le déficit prévu en 2018 est à mettre en regard du solde tendanciel de la branche, évalué par la commission des comptes de la sécurité sociale dans son rapport de septembre 2017 à - 7,9 milliards d'euros.
L'hypothèse de nette amélioration du solde de l'assurance maladie et de retour à l'équilibre repose toutefois sur de nombreux transferts de recettes au profit de la branche maladie . Elle ne résulte donc pas seulement d'un effort structurel de maîtrise des dépenses de santé.
2. Pour 2018, l'Ondam en progression de 2,3 % s'accompagne d'efforts d'économies conséquents
L' article 54 du projet de loi de financement fixe l'Ondam pour 2018 à 195,2 milliards d'euros, soit un taux de progression de 2,3 % correspondant à 4,4 milliards d'euros de dépenses supplémentaires.
Ce taux d'évolution est le plus élevé depuis 2014, tout en s'inscrivant dans une certaine continuité, notamment au vu du taux réel d'évolution de la dépense d'assurance maladie corrigé des effets de périmètre.
Pour autant, en raison d'une croissance tendancielle des dépenses évaluée à un niveau plus élevé ( + 4,5 % contre + 4,3 % en 2017, + 3,6 % en 2016 et + 3,9 % en 2015), le volume d'économies cible affiché par le Gouvernement est plus important que les années précédentes : il s'établit à près de 4,2 milliards d'euros contre 4,1 milliards en 2017 et 3,4 milliards en 2016.
Lors de son audition par la commission, le directeur général de la Cnam a qualifié cet objectif d' « exigeant mais atteignable » .
• Le
tendanciel de
dépenses
serait notamment porté par la
dynamique
des soins de ville
. Comme le note le comité d'alerte de
l'Ondam
7
(
*
)
,
l'accélération prévisible des dépenses en ville
serait de
+ 5,1 %
par rapport à 2017,
essentiellement portée par l'impact des conventions récentes avec
les professionnels de santé, en particulier la poursuite de
l'application de la convention médicale de 2016 (
cf.
encadré suivant).
La croissance des dépenses des établissements de santé resterait également forte ( + 4 % ), en raison notamment de la montée en charge de nouvelles classes thérapeutiques innovantes et de la disparition des financements hors Ondam du fonds de modernisation des établissements de santé publics et privés, qui va dans le sens d'une meilleure sincérité de l'Ondam.
L'impact des revalorisations conventionnelles
L'impact financier des conventions ou avenants récemment signés avec les représentants des professionnels de santé est évalué à 625 millions d'euros pour 2018 , soit 54 % de plus qu'en 2017.
• L'essentiel de ce coût est porté
par la
convention médicale de 2016
8
(
*
)
, qui revalorise les actes des
médecins, en tenant compte de la complexité de certaines prises
en charge (visite longue, consultation complexe ou très complexe, etc,
en vigueur à compter du 1
er
novembre 2017), et renforce
les aides en faveur de l'installation et du maintien des médecins dans
les zones sous-dotées.
Cette convention a été complétée en 2017 par trois avenants : l'un met en place une nouvelle ROSP pour le médecin traitant de l'enfant de moins de 16 ans, l'autre introduit deux actes de télémédecine concernant les patients résidant en Ehpad, le troisième crée à compter du 30 octobre 2017 un avantage financier complémentaire en cas de maternité.
• D'autres négociations
conventionnelles ont abouti en 2017
et auront un impact financier en
2018 :
- un accord conventionnel interprofessionnel relatif aux structures pluri-professionnelles a été signé le 20 avril 2017 par 20 organisations. Il se substitue au règlement arbitral du 23 février 2015 qui avait généralisé le financement par l'assurance maladie des « nouveaux modes de rémunération » expérimentés dès 2008, permettant d'accompagner le travail en équipe, la fonction de coordination ou l'acquisition d'un système d'information partagé. Les aides allouées sont consolidées. Actuellement, le niveau de rémunération des structures éligibles (481 fin août 2017) est en moyenne de près de 41 000 euros par an ;
- un avenant à la convention nationale des orthoptistes libéraux a été conclu le 19 avril 2017. Il valorise l'activité de bilan et de rééducation ainsi que de nouveaux champs d'intervention, notamment en matière de prévention, et prévoit des mesures incitatives pour favoriser l'exercice dans les zones déficitaires et le travail en coopération avec les ophtalmologistes ;
- un avenant a été signé le 23 mai 2017 à l' accord national relatif aux centres de santé du 8 juillet 2015. Il transpose des mesures de la convention médicale de 2016 et de ses avenants : la ROSP médecin traitant rénovée, la ROSP médecin traitant de l'enfant, le forfait patientèle et la majoration pour le suivi des personnes âgées de 80 ans et plus ;
- un avenant à la convention nationale des orthophonistes libéraux a été conclu le 18 juillet 2017, visant à renforcer l'accès aux soins avec de nouveaux contrats incitatifs à l'exercice dans les zones déficitaires, à mettre en place des expérimentations pour favoriser le dépistage en milieu scolaire, à valoriser les actes et à moderniser les conditions d'exercice ;
- un avenant à la convention nationale pharmaceutique a été signé le 20 juillet 2017 9 ( * ) : il poursuit la réforme du mode de rémunération afin de le désensibiliser progressivement des baisses de prix et élargit le périmètre des rémunérations perçues en contrepartie d'engagements individualisés de santé publique. Les assurances maladie obligatoire et complémentaire contribueront à cette réforme à hauteur de 280 millions d'euros sur la période 2018-2020.
Impact financier des conventions ou avenants
signés
avec les représentants des professionnels de
santé en 2016 et 2017
(en millions d'euros)
|
Profession concernée |
2017 |
2018 |
|
Médecins |
400 |
460 |
|
Orthophonistes |
- |
16 |
|
Orthoptistes |
- |
6 |
|
Structures pluri-professionnelles |
- |
10 |
|
Centres de santé |
6 |
2 |
|
Pharmaciens |
- |
41 |
|
TOTAL |
406 |
625 |
Source : Direction de la sécurité sociale
Par ailleurs, le protocole d'accord 2017-2019 avec les biologistes prévoit une évolution annuelle maximale de 0,25 % des dépenses de biologie.
• Des négociations conventionnelles
concernant les
infirmiers, les sages-femmes, les masseurs
kinésithérapeutes
sont enfin
en cours
.
Pour les chirurgiens-dentistes, des négociations ont repris en septembre 2017, ce qui conduit à suspendre l'application du règlement arbitral, dont l'application est reportée d'une année par l' article 44 du PLFSS. Les revalorisations de tarifs pour les soins dispensés aux bénéficiaires de la CMU-c entrent toutefois en vigueur dès octobre 2017 ; leur impact financier est estimé à 14 millions d'euros en 2017 et 25 millions d'euros en 2018 . Pour mémoire, l'impact du règlement arbitral était évalué à 140 millions d'euros pour 2018, appelé à se poursuivre jusqu'à 2021.
• La
ventilation des économies
attendues
(
cf.
détail au commentaire de
l'article 54
du projet de loi de financement) n'est pas
aisément comparable avec celles du plan d'économies de l'Ondam
pour la période 2015-2017, en raison d'un changement de
présentation.
En redistribuant les items selon les mêmes titres ceux du plan Ondam 2015-2017, une certaine continuité se dessine en dépit de quelques inflexions.
Mesures d'économie attendues - Plan Ondam 2015-2017 et PLFSS pour 2018
(en millions d'euros)
|
2015 |
2016 |
2017 |
2018 |
|
|
Efficacité de la dépense hospitalière |
520 |
690 |
845 |
1015 |
|
Optimisation des dépenses des établissements |
55 |
65 |
80 |
575 |
|
Optimisation des achats |
350 |
420 |
505 |
|
|
Liste en sus |
105 |
205 |
260 |
390 |
|
Tarification des plasmas thérapeutiques |
10 |
/ |
/ |
/ |
|
Virage ambulatoire et adéquation de la prise en charge en établissement |
370 |
465 |
640 |
450 |
|
Développement de la chirurgie ambulatoire |
100 |
160 |
160 |
250 |
|
Réduction des inadéquations hospitalières |
110 |
145 |
250 |
|
|
Rééquilibrage de la contribution de l'Ondam à l'OGD |
160 |
160 |
230 |
200 |
|
Produits de santé et promotion, des génériques |
1065 |
1045 |
1430 |
1170 |
|
Baisse de prix des médicaments |
550 |
550 |
500 |
480 |
|
Promotion et développement des génériques |
435 |
395 |
340 |
340 |
|
Tarifs des dispositifs médicaux |
50 |
70 |
90 |
100 |
|
Biosimilaires |
30 |
30 |
30 |
40 |
|
Contribution fonds de financement de l'innovation pharmaceutique |
/ |
/ |
220 |
/ |
|
Remises |
/ |
/ |
250 |
210 |
|
Pertinence et bon usage des soins |
1230 |
940 |
865 |
985 |
|
Maîtrise des volumes et de la structure de prescription des médicaments |
400 |
400 |
380 |
320 |
|
Lutte contre les iatrogénies médicamenteuses |
100 |
100 |
/ |
/ |
|
Baisse des tarifs des professionnels libéraux |
150 |
125 |
165 |
575 |
|
Maîtrise médicalisée hors médicament |
375 |
315 |
320 |
|
|
Mise en oeuvre des réévaluations de la HAS |
130 |
/ |
/ |
/ |
|
Lutte contre la fraude |
75 |
/ |
/ |
90 |
|
Autres mesures |
/ |
270 |
270 |
545 |
|
TOTAL |
3185 |
3410 |
4050 |
4165 |
Source : Annexes au PLFSS pour 2015, 2016, 2017 et 2018
•
Les données relatives à
l'Ondam et aux mesures d'économies appellent plusieurs
remarques
relevées de manière
récurrente :
- d'abord, l'évaluation du tendanciel de dépenses sur laquelle elles se fondent ne fait pas l'objet d'une analyse véritablement détaillée dans les documents annexés au projet de loi de financement ;
- de même, les mesures d'économies présentées souffrent d'un manque de documentation ex ante et ex post . Il n'est ainsi pas possible d'apprécier la portée des efforts demandés sur chaque poste, au regard des résultats effectivement constatés les années précédentes. La Cour des comptes a ainsi souligné, s'agissant de l'optimisation des achats hospitaliers (dans le cadre du programme Phare), une estimation des économies « dans des conditions méthodologiquement très peu rigoureuses » et une prise en compte « purement artificielle » 10 ( * ) ;
- enfin, des mesures présentées comme des économies n'en sont pas réellement : c'est le cas en 2018 de l'actualisation du forfait journalier hospitalier, du relèvement de la cotisation des organismes complémentaires à la prise en charge du forfait médecin traitant, ou encore, comme les années précédentes, de la contribution de la CNSA, de l'intégration des remises de l'industrie pharmaceutique ou des réformes des cotisations des professionnels de santé ; après déduction des mesures de périmètre, le quantum d'économies à réaliser s'établirait pour 2018 à 3,4 milliards d'euros, contre 3 milliards d'euros en 2017 avec le même périmètre, ce qui reste néanmoins significatif.
II. 2018, UN PLFSS DE TRANSITION ?
A. UN SYSTÈME À BOUT DE SOUFFLE : ENGAGER LA NÉCESSAIRE TRANSFORMATION DE NOTRE SYSTÈME DE SANTÉ
La France est l'un des pays qui consacre la plus grande part de sa richesse à son système de soins : au sens international, la dépense de santé représente environ 11 % du PIB en 2015. Cette part a plus que triplé depuis 1950. La croissance tendancielle de la dépense de santé va demeurer soutenue : la technicité croissante des soins et l'accès aux innovations thérapeutiques, dans un contexte de vieillissement de la population et de développement des pathologies chroniques, posent une question de soutenabilité financière. D'ici 2020, 580 000 personnes supplémentaires devraient avoir au moins une pathologie ou un traitement au long cours 11 ( * ) .
Ces évolutions interrogent l'organisation de notre système de santé, alors que la démographie médicale et la répartition inégale des professionnels de santé sur le territoire posent par ailleurs des difficultés d'accès aux soins pour nombre de nos concitoyens.
Plusieurs acteurs entendus par votre rapporteur ont souligné la nécessité de changer de logique :
- la régulation par les prix des produits de santé est un levier d'action mais elle trouve sa limite quand elle conduit à fragiliser notre tissu industriel ; à côté de cela, le taux de pénétration des génériques en France est encore de près de 1,6 fois inférieur à la moyenne des pays de l'OCDE 12 ( * ) ;
- les efforts portés par l'hôpital ont conduit à des restructurations nécessaires mais au prix du report d'investissements, notamment en équipements, pourtant indispensables à la modernisation des établissements ;
- la question des restes à charge sur les soins optiques, dentaires ou audioprothèse est importante pour l'équité dans l'accès aux soins ; elle doit conduire à repenser globalement l'articulation des rôles entre l'assurance maladie obligatoire et l'assurance maladie complémentaire, dans une logique de partenariat et non au fil des désengagements successifs de l'État.
La coordination des acteurs de l'offre de soins est enfin essentielle. À cet égard, votre rapporteur souligne, comme la commission l'avait relevé lors de l'examen de la loi de modernisation de notre système de santé, les complémentarités entre les établissements de santé publics et privés . Elle rappelle son attachement à ce que ces derniers puissent exercer des missions de service public . La mise en place des groupements hospitaliers de territoire ne doit pas se traduire par un recul sur ce point.
B. EN RÉPONSE À DES OBJECTIFS MAJEURS, LE PLFSS POSE DE PREMIERS JALONS
1. Renforcer la prévention
Dans le domaine de la prévention, le projet de loi de financement comporte des avancées que votre rapporteur accueille très favorablement.
Au-delà des mesures relatives à la fiscalité comportementale qui figurent dans la partie recettes du projet de loi de financement, celui-ci comporte deux autres mesures fortes dans le chapitre consacré aux dépenses d'assurance maladie :
• L'article 34
étend
pour les jeunes enfants nés à compter du
1
er
janvier 2018, l'obligation vaccinale - qui concerne
déjà la diphtérie, le tétanos et la
poliomyélite (DTP) - à 8 vaccins supplémentaires qui
sont aujourd'hui simplement recommandés : il s'agit des vaccins contre
l'Haemophilus influenzae B, la coqueluche, l'hépatite B, la rougeole,
les oreillons, la rubéole, le méningocoque C et le pneumocoque.
Votre rapporteur regrette la défiance qui s'est développée chez un nombre croissant de nos concitoyens à l'égard des vaccins. Dans le contexte actuel, caractérisé par un inquiétant recul de la couverture vaccinale, tant chez les usagers que chez les professionnels de santé eux-mêmes, il convient d'insister sur l'atout majeur que constitue la vaccination pour la protection de la santé au plan à la fois individuel et collectif. Aussi, votre rapporteur soutient-elle pleinement le dispositif proposé au présent article, qui constitue une mesure à la fois nécessaire et proportionnée aux enjeux sanitaires.
• L'article 34
bis
,
inséré par l'Assemblée nationale à l'initiative du
Gouvernement, prévoit quant à lui la prise en charge
intégrale par l'assurance maladie d'une consultation de
prévention du cancer du sein et du cancer du col de l'utérus pour
les assurées âgées de 25 ans. L'objectif est de lever les
possibles obstacles financiers auxquels sont confrontées les jeunes
femmes. Votre rapporteur approuve également sans réserve le
dispositif proposé au présent article qui répond à
un enjeu majeur de santé publique.
Bien que permettant indéniablement des avancées, ces mesures demeurent ponctuelles et devront être intégrées à une politique de prévention plus globale et cohérente . Votre commission sera donc particulièrement attentive aux orientations qui devront être définies dans le cadre de la stratégie nationale de santé.
2. Relever le défi de l'innovation
a) Le pari d'un cadre expérimental large
L' article 35 crée un cadre large d'expérimentations afin de favoriser l'émergence d'innovations dans le système de santé.
Cette mesure s'appuie sur des constats largement partagés et que votre commission a étayés dans de nombreux rapports. Les rigidités qui pèsent sur le fonctionnement de notre système de santé, son organisation en « silos » - notamment par le cloisonnement entre les acteurs de ville et ceux de l'hôpital - constituent un frein important à des évolutions pourtant indispensables. Les modes de rémunération des acteurs - majoritairement à l'acte ou à l'activité - accentuent ces rigidités.
Dans un rapport de 2012 13 ( * ) , notre président Alain Milon et Jacky le Menn appelaient déjà « la médecine de parcours au secours du système de santé » en faisant le constat suivant : « Le système de santé français, notamment hospitalier, s'est construit sur la prise en charge aiguë d'une pathologie (...) Les maladies chroniques, pour lesquelles la notion de qualité de vie est capitale en raison de la durée de l'épreuve subie, mobilisent autour du patient un ensemble d'acteurs en provenance ou non du monde soignant. La coordination est donc essentielle . (...) Chaque type de pathologie nécessite une approche spécifique et adaptée, qui doit mener à un « parcours de santé » plus qu'à un parcours de soins et permettre un enchaînement adéquat dans l'intervention des différents acteurs pour accompagner globalement le patient sur le long terme. ».
En outre, nous constatons sur le terrain les difficultés auxquelles se heurtent les porteurs de projets dès qu'ils sortent des « cadres classiques ». Nos collègues Jean-Noël Cardoux et Yves Daudigny ont mis en évidence des approches hétérogènes d'une région à l'autre par les agences régionales de santé, en ce qui concerne la question de l'accès aux soins 14 ( * ) .
Votre rapporteur accueille a priori favorablement cette mesure , que les acteurs du système de santé perçoivent positivement. La commission sera néanmoins attentive aux modalités concrètes de mise en place des expérimentations.
Le cadre centralisé de pilotage, qui a vocation à unifier la conduite d'expérimentations aujourd'hui éparses, engagées sans réelle vision d'ensemble, ne devra pas faire obstacle à la remontée des projets : notre système de santé ne pourra pas se transformer sans la confiance des acteurs de terrain , notamment celle des professionnels de santé.
C'est pourquoi le comité stratégique devra associer l'ensemble des acteurs (professionnels de santé, fédérations hospitalières, organismes complémentaires, représentants des produits de santé...). Votre rapporteur souhaite également que les partenaires locaux soit associés au suivi des expérimentations et que celles-ci soient par ailleurs étendues aux modes d'exercice coordonné des professionnels de santé, au-delà des seules structures d'exercice regroupé au sein desquelles seuls 5 % environ des médecins généralistes exercent.
b) La télémédecine, enfin
L' article 36 ouvre la voie à une tarification de droit commun de la télémédecine, pour la téléconsultation et la téléexpertise.
Cela traduit un engagement du Président de la République lors de la Conférence des territoires qui s'est tenue au Sénat en juillet dernier, parallèlement au déploiement du haut débit dans les territoires.
Votre rapporteur ne peut qu'être favorable à cette évolution que la commission a appelée depuis longtemps de ses voeux depuis la pleine reconnaissance de la télémédecine comme une pratique médicale à part entière dans la loi « HPST » de 2009. Comme nos collègues Jean-Noël Cardoux et Yves Daudigny l'ont souligné, la télémédecine, sans remplacer totalement la présence du médecin, offre « une » réponse à la question de l'accès aux soins dans les territoires fragilisés, autant qu'elle répond à une évolution « naturelle » des pratiques médicales 15 ( * ) .
Le succès des outils mis en place par plusieurs organismes d'assurance complémentaire montre le potentiel de cette activité.
Alors que le directeur général de la Cnam a indiqué son intention d'engager très rapidement les négociations, dans un premier temps avec les représentants des médecins libéraux, votre rapporteur tient à souligner la nécessité d'accompagner de manière adéquate les professionnels de santé , par la formation et l'équipement en matériel adapté. Il est important que les moyens déployés en ce sens dans le cadre du grand plan d'investissement ( cf. encadré ci-après) y contribuent.
Le cadre expérimental serait restreint au champ de la télésurveillance, ce que l'on peut regretter : toutefois, ce champ est jugé moins mature et pose des questions complexes de prise en charge pérenne de dispositifs médicaux innovants. Votre commission sera à cet égard attentive à l'évolution du « modèle économique » de la télémédecine, qui demeure encore à construire, ainsi qu'à ses conditions d'évaluation.
En outre, cette évolution, comme celle engagée par l'article 35, soulignent l'urgence d'avancer sur la mise en place du dossier médical partagé (DMP), et sur le déploiement des messageries sécurisées, indispensables à la bonne coordination entre les intervenants du système de santé. S'agissant du DMP, le directeur général de la Cnam a reporté la perspective de sa généralisation à l'ensemble du territoire au second semestre 2018, après la phase de test menée dans neuf régions par l'assurance maladie.
|
Le volet « santé » du grand plan d'investissement 2018-2022 Présenté le 25 septembre 2017 à la suite de la remise du rapport de M. Jean Pisani-Ferry, le grand plan d'investissement pour la période 2018-2022 a pour objectif d'amplifier les investissements publics sur les priorités d'avenir, à hauteur de 57 milliards d'euros sur la durée du quinquennat. Ce plan s'articule en quatre priorités : accélérer la transition écologique (20 milliards d'euros) ; édifier une société de compétences (15 milliards d'euros) ; ancrer la compétitivité sur l'innovation (13 milliards d'euros) ; construire l'État de l'âge numérique (9 milliards d'euros). Au titre de cette quatrième priorité, 4,9 milliards d'euros seront mobilisés pour « accompagner la transformation du système de santé » , en vue de favoriser « la transformation en profondeur de l'offre de soins et le maintien de son excellence afin de répondre aux défis que posent la transition épidémiologique et la transition technologique » et « d'aboutir au décloisonnement des acteurs et à la résolution des inégalités sociales et territoriales de santé ». Ces crédits se répartissent de la façon suivante : - accompagner la numérisation de notre système de santé et de cohésion sociale : 1 milliard d'euros ; concernant le secteur de la santé, les initiatives portent sur : la numérisation des hôpitaux et de leur environnement à la suite du programme Hôpital numérique (420 millions d'euros), le développement de services numériques visant à assurer une prise en charge coordonnée des patients (130 millions d'euros), le soutien à l'investissement dans les équipements nécessaires au déploiement de la télémédecine (50 millions d'euros) et le développement d'outils d'intelligence artificielle (100 millions d'euros) ; - développer les maisons de santé pluriprofessionnelles et les centres de santé (en vue d'un doublement de leur nombre) : 0,4 milliard d'euros ; - investir dans la diffusion de la recherche médicale : 0,5 milliard d'euros (financés par le programme d'investissement d'avenir-PIA 3) ; - moderniser et renouveler les équipements techniques et immobiliers hospitaliers : 3 milliards d'euros. |
c) Vers une inscription dans le droit commun des pratiques professionnelles innovantes ?
• Si l'organisation de notre système de
santé comprend plusieurs mécanismes permettant de déployer
des pratiques médicales et paramédicales et innovantes,
leur portée reste bien souvent limitée du fait de leur
cadre dérogatoire
, qui ne les inscrit pas dans la
durée.
Il en va ainsi, notamment, des pratiques déployées dans le cadre des protocoles de coopération issus de l'article 51 de la loi dite « HPST » de 2009 16 ( * ) . Les critiques adressées à ce dispositif, unanimement partagées par les acteurs du secteur, sont bien connues 17 ( * ) : outre que la procédure de mise en place et de généralisation de ces protocoles, extrêmement lourde, est de nature à décourager les professionnels les plus motivés, la question de leur pérennité reste posée en raison à la fois de leur caractère « personne-dépendant » et des enjeux liés à leur financement.
Ainsi, le protocole ASALEE, qui permet de confier à des infirmiers exerçant en coopération avec des médecins généralistes le suivi de certains malades atteints de pathologies chroniques, et fonctionne depuis plus de dix ans dans plusieurs régions, ne s'est pas pour autant traduit par une évolution du cadre de droit commun relatif à la compétence des infirmiers. Et, alors que la loi de modernisation de notre système de santé 18 ( * ) comporte un chapitre visant à « Innover pour préparer les métiers de demain », son article 119, qui prévoit un exercice en pratique avancée pour les auxiliaires médicaux, n'a toujours pas reçu de décret d'application.
• De ce point de vue, si le projet de loi
n'opère pas de révolution, son
article 37
comporte plusieurs mesures susceptibles d'améliorer la situation, voire
d'ouvrir la voie à des changements plus profonds.
Cet article apporte des aménagements à la procédure de validation des protocoles de coopération, qui devrait s'en trouver allégée. Surtout, il crée une procédure spécifique et accélérée pour la validation et le financement des protocoles de coopération relevant de priorités définies au niveau ministériel, qui correspondraient aux grands axes de la stratégie nationale de santé.
Pour autant, les changements ainsi opérés ne permettront pas de sortir du cadre de la « dérogation permanente », selon l'expression employée par la HAS au cours de son audition par votre rapporteur.
De ce point de vue, la mesure consistant à inscrire les actes réalisés en équipe dans la nomenclature de droit commun constitue une évolution plus intéressante. L'ensemble des actes relevant de compétences partagées entre deux professionnels de santé libéraux seront potentiellement concernés ; il pourra s'agir, en particulier, des actes relevant de protocoles organisationnels passés entre ophtalmologistes et orthoptistes, ou encore des actes de télémédecine. De nombreuses manières d'opérer en coopération déjà largement répandues dans les pratiques professionnelles pourront ainsi être reconnues dans le droit commun.
Votre rapporteur propose de rétablir une disposition supprimée par l'Assemblée nationale, ouvrant la voie à une accélération de l'inscription à la nomenclature des actes nouveaux , en prévoyant une faculté de contournement provisoire des commissions de hiérarchisation des actes et prestations (Chap) en cas de blocage dans la procédure. Il s'agit de promouvoir ou en tous cas de ne pas entraver l'innovation, en trouvant une voie d'équilibre entre l'association des professionnels et la garantie d'un accès rapide des patients aux actes nouveaux.
d) L'innovation dans le champ des produits de santé, parent pauvre du projet de loi de financement
Les enjeux associés à l'innovation médicamenteuse sont aujourd'hui majeurs. Le projet de loi de financement ne propose aucune évolution significative sur ce point, et se contente d'adaptations techniques.
L' article 38 , qui porte plusieurs mesures ponctuelles d'une grande technicité sur la régulation des médicaments distribués à l'hôpital, appelle plusieurs remarques en ce sens ; cependant, ce sont les sujets n'y figurant pas, davantage que ceux qui s'y trouvent, qui attirent l'attention.
La multiplication, au fil des lois de financement de la sécurité sociale, des mesures ponctuelles relatives aux dispositifs des autorisations temporaires d'utilisation (ATU) et des recommandations temporaires d'utilisation (RTU) souligne la nécessité de leur remise à plat .
Les conditions actuelles de leur application se sont en effet éloignées du contexte qui a présidé à leur mise en place, de sorte que c'est sans doute l'architecture même de ces mécanismes qui devrait aujourd'hui être revue.
Ainsi, alors que les ATU portaient à l'origine sur des molécules destinées à quelques patients isolés en faibles volumes, elles sont aujourd'hui utilisées pour des médicaments innovants permettant des traiter des cohortes de patients bien plus importantes. Se pose également la question de l'adaptation de ces dispositifs aux extensions d'indications permises par les progrès de la recherche . Si les règles de recevabilité financière des amendements n'ont pas permis d'envisager des évolutions sur ce point dans le cadre du présent projet de loi, il sera nécessaire de consacrer une part des travaux de la commission des affaires sociales à ces sujets au cours des prochains mois. Votre rapporteur présentera toutefois un ajustement plus technique sur cette question des ATU ( article 38 bis ).
3. Agir sur la pertinence des soins
Plusieurs mesures du projet de loi de financement visent à réguler la dépense de santé, notamment en visant, comme l'a souligné la ministre en charge de la santé lors de son audition, une meilleure pertinence des soins.
Cet objectif est louable : ainsi que l'a souligné notre rapporteur général dans un récent rapport 19 ( * ) , la notion de pertinence des soins « conduit à conjuguer l'exigence de qualité et de sécurité des soins et l'amélioration de l'efficience de notre système de santé, souvent pensées de manière antagoniste » .
Cependant, loin de constituer un cadre d'actions structuré et cohérent, les mesures proposées conjuguent anciennes et nouvelles recettes .
• S'agissant des établissements de
santé, l'
article 39
crée un
mécanisme d'intéressement des établissements de
santé à la qualité et à la pertinence des
prescriptions
. Si ce principe est accueilli favorablement, le contrat
servant de base à cet intéressement - le CAQES, pour contrat
d'amélioration de la qualité et de l'efficience des soins -
conclu avec les agences régionales de santé et l'assurance
maladie, se révèle, par endroits, un dispositif kafkaïen, en
comportant jusqu'à 150 ou 180 indicateurs. Cela va à rebours
de l'objectif de simplification du dialogue de gestion avec les
établissements de santé et de lisibilité des objectifs que
la réforme introduite en loi de financement pour 2016 était
censée apporter. Un réexamen de ces contrats, effectifs au
1
er
janvier 2018, sera nécessaire.
L' article 47 reporte par ailleurs l'application de la réforme de la prise en charge financière des transports inter-établissements, qui doit être confiée aux établissements afin de les inciter à une gestion plus efficiente. Les conditions ne semblent toutefois pas encore réunies pour une application sereine de cette réforme dans les délais prévus.
• Les
articles 40 et 41
,
relatifs aux dispositifs médicaux
, introduisent par
ailleurs une
réforme aussi profonde que soudaine de la
régulation du secteur
, qui aurait certainement
nécessité des travaux plus approfondis.
Il semble que les évolutions proposées consistent assez largement à transposer aux dispositifs médicaux les mécanismes de régulation en vigueur pour le médicament, alors que les deux secteurs obéissent à des logiques bien différentes. L'industrie des dispositifs médicaux repose principalement sur un réseau de petites entreprises dont les coûts de production sont importants, et ne décroissent que très faiblement avec le nombre d'unités produites. Surtout, cette industrie rassemble des acteurs et des produits très divers, auxquels une régulation uniforme n'est sans doute pas adaptée.
Il apparaît en outre que la réforme n'a, a minima , pas été suffisamment concertée ni préparée . Les industriels indiquent en effet que certaines des obligations qui leur seront faites dans le cadre de l'article 40, qui vise à encadrer les pratiques promotionnelles des industriels, sont déjà prévues au niveau européen - la plupart des dispositifs médicaux distribués devant satisfaire aux conditions permettant d'obtenir le « marquage CE ». Or, aucune mention de cet encadrement européen ne figure dans l'étude d'impact, ce qui pose la question de la prise en compte de l'articulation de ces deux niveaux de normes. Il serait en tout état de cause aussi dommageable qu'inutile d'aboutir à l'imposition d'une double certification au secteur, et la question mériterait à tout le moins une expertise plus approfondie.
Les interrogations portent enfin sur l'intensité de la régulation économique proposée par l'article 41. Certes, le dynamisme des dépenses de l'assurance maladie au titre des dispositifs médicaux, dont l'évolution atteint 10 % par an, pose la question de leur soutenabilité. Pour autant, il est permis de s'interroger sur la cohérence des économies demandées au secteur, qui participe largement à l'essor des prises en charge à domicile, avec les objectifs fixés en matière de développement de l'ambulatoire . Ces mesures apparaissent par ailleurs particulièrement ambitieuses pour un secteur économique en cours de structuration.
• Les
articles 42 et 43
apportent des
ajustements aux mécanismes de demande d'accord
préalable
(DAP)
et de
mise sous
objectif ou accord préalable
, qui constituent des outils de
régulation à la portée et à l'efficacité
assez relatives. Votre rapporteur ne s'oppose pas à ces
évolutions, qui visent à améliorer le contrôle de la
DAP ou encore à étendre à l'ensemble des prescripteurs,
au-delà des seuls médecins, la possibilité d'être
« ciblé » - et accompagné - par
l'assurance maladie en cas d'atypie.
Elle proposera, concernant la DAP, de mieux encadrer le nouveau motif de déclenchement de la procédure (« le recours à une autre prestation est moins coûteux ») afin que cela ne conduise pas à une perte de chance pour les patients.
4. Regagner la confiance des professionnels de santé
• Votre commission s'était opposée
lors de l'examen de la loi de modernisation de notre système de
santé à la généralisation obligatoire du tiers
payant, devant entrer en vigueur à compter du 30 novembre 2017.
L' article 44 bis , issu d'un amendement du Gouvernement, supprime opportunément cette obligation. Saisie par la ministre en charge de la santé, l'Igas a mis en évidence, dans un rapport publié le 23 octobre dernier 20 ( * ) , « une confiance encore trop fragile des professionnels de santé » : « un important travail d'information et d'accompagnement reste encore à mener pour rassurer les professions de santé sur les conséquences d'une généralisation du tiers payant. »
Votre rapporteur accueille favorablement cette décision pragmatique. L'objectif de rendre « généralisable » le tiers payant intégral, dès lors que ses conditions techniques seront fiabilisées, ne devrait pas conduire à l'imposer aux professionnels de santé, au-delà des publics prioritaires.
• Votre commission s'était également
opposée l'an dernier à la mise en place d'une procédure
arbitrale en réponse à l'échec des négociations
conventionnelles visant à la modification par avenant de la convention
passée entre les
chirurgiens-dentistes
et l'assurance
maladie.
En raison du blocage persistant sur la question du plafonnement des soins prothétiques et de la revalorisation des soins conservateurs, l' article 44 vise à reporter l'entrée en vigueur des dispositions du règlement arbitral adopté en application de la loi de financement pour 2017. Si l'on ne peut que saluer le retour à la voie conventionnelle engagé par le gouvernement, votre rapporteur regrette l' imbroglio de mesures auquel a donné lieu le choix du passage par la voie du règlement arbitral, contre l'avis de la profession. Elle rappelle son attachement à la voie conventionnelle et souligne le caractère contre-productif des mesures consistant à contourner les professionnels. Elle veillera à ce que les engagements pris par la ministre à ce sujet soient tenus.
TROISIÈME PARTIE
SECTEUR MÉDICO-SOCIAL
___________
I. LE FINANCEMENT DU SECTEUR MÉDICO-SOCIAL : UN MODÈLE À REPENSER D'URGENCE
Le financement des dépenses de soins des établissements et services médico-sociaux a deux sources principales. Pour sa très grande majorité, il provient d'une fraction de l'objectif national de dépenses d'assurance maladie (Ondam), dont le montant indicatif fixé par la loi de financement de la sécurité sociale (LFSS) est ensuite affiné et déterminé par arrêté ministériel ; la part restante est abondée par des prélèvements spécifiques qui proviennent de :
• la contribution de solidarité pour l'autonomie (CSA), dont l'assiette recoupe exactement celle des cotisations patronales d'assurance maladie ;
• la contribution additionnelle de solidarité pour l'autonomie (Casa), prélèvement dû sur tous les avantages de retraite au-delà d'un certain montant ;
• enfin, depuis la LFSS pour 2017, une fraction du prélèvement social opéré sur les produits de placement et sur les revenus du patrimoine.
L'ensemble de ces ressources forme le budget global destiné aux soins dans le secteur médico-social, dont la gestion et la ventilation est confiée à la Caisse nationale de solidarité pour l'autonomie (CNSA). La majeure partie de ces ressources, composées de l'intégralité de l'Ondam médico-social et d'une partie importante des prélèvements spécifiques, forme l'objectif global de dépenses (OGD), dont le niveau est également fixé par arrêté ministériel. L'OGD est exclusivement dédié au financement des établissements et services médico-sociaux .
Le reliquat du budget de la CNSA est consacré au financement des deux principales allocations compensatoires , l'allocation personnalisée à l'autonomie (Apa) et la prestation de compensation du handicap (PCH), ainsi qu'à diverses actions de soutien et d'investissement du secteur.
A. L'ÉVOLUTION DES CRÉDITS MÉDICO-SOCIAUX : DES PROMESSES, MAIS PEU DE RÉALISATIONS
1. L'Ondam médico-social : la réduction du hiatus entre crédits apparents et crédits réels
a) La progression de l'Ondam médico-social
Le tableau ci-dessous retrace les montants annoncés et constatés de l'Ondam médico-social pour les exercices 2016, 2017 et 2018.
Votre rapporteur aimerait d'emblée souligner, concernant l'estimation des montants constatés pour l'exercice en cours, telle qu'elle figure dans la deuxième partie du PLFSS, qu'il n'est pas donné de chiffre plus précis qu'arrondi à la centaine de millions d'euros. Notre collègue René-Paul Savary avait déjà déploré l'an dernier que les états financiers les plus actualisés de la CNSA soient communiqués à la représentation nationale, via l'annexe 8 du PLFSS, selon un calendrier rendant leur contenu peu exploitable.
Ondam médico-social
(en millions d'euros)
|
2016 |
2017 (p) |
2018 (p) |
|||||||
|
PA |
PH |
Total |
PA |
PH |
Total |
PA |
PH |
Total |
|
|
Montant annoncé
|
8 900 |
9 300 |
18 200 |
9 100 |
11 000 |
20 100 |
9 300 |
11 200 |
20 500 |
|
Montant arrêté
|
8 866 |
9 317 |
18 183 |
9 050 |
11 020 |
20 070 |
|||
|
Montant constaté (budget de la CNSA et LFSS pour n+1) |
8 750 |
9 150 |
17 900 |
9 000 |
10 900 |
19 900 |
|||
|
Écart constaté |
- 116 |
- 167 |
- 283 |
- 50 |
- 120 |
- 200 |
|||
L' augmentation sensible de l'Ondam médico-social intervenue entre 2016 et 2017, doit être grandement relativisée , car elle résulte, pour une large part, de l'intégration en 2017 des établissements et services d'aide par le travail (Esat) dans le périmètre des dépenses d'assurance maladie, leur financement relevant jusqu'alors du budget de l'État (ce qu'on appelle trivialement l'« ondamisation des Esat »). Après neutralisation de cet effet de périmètre chiffré à 1,48 milliard d'euros 21 ( * ) , l'augmentation réelle de l'Ondam médico-social s'élève à 2,9 % pour l'exercice 2017.
Pour 2018, le montant annoncé de l'Ondam médico-social s'élève à 20,5 milliards d'euros 22 ( * ) contre un montant annoncé de 20,1 milliards d'euros dans la LFSS pour 2017, soit une augmentation faciale de près de 2 %. Par rapport au montant constaté pour 2017 (19,9 milliards d'euros), l' évolution est de 3 % .
Il est toutefois probable que les montants constatés pour 2018, à l'image des exercices précédents, seront en retrait par rapport aux montants annoncés au PLFSS. On peut donc estimer qu'en tout état de cause, quel que soit le mode de calcul retenu, l'Ondam médico-social progressera moins vite en 2018 qu'en 2017 .
b) La sous-consommation de l'Ondam médico-social : une pratique qui tend à se réguler
La diminution qui vient d'être évoquée ne doit pas pour autant susciter d'émoi particulier. Elle est au contraire le signe d'un rapprochement bienvenu , entamé cette année, entre les montants annoncés et les montants constatés de l'Ondam médico-social.
En vertu de l'article L. 162-22-2-1 du code de la sécurité sociale, il est prévu, depuis la LFSS pour 2015, qu'une part du montant global de l'Ondam puisse être mise en réserve, de manière à ajuster le montant des dépenses d'assurance maladie en fonction d'impératifs non anticipés. Il s'agit de la pratique des « gels », qui consiste à transférer en cours d'année, à la faveur d'un arrêté ministériel, un certain montant de crédits d'un sous-objectif à un autre au sein de l'Ondam. Depuis 2015, ces transferts de crédits, initialement pensés pour soutenir les dépenses non anticipées des soins de psychiatrie et des soins de suite et de réadaptation (SSR), ont systématiquement entraîné une « sous-consommation de l'Ondam médico-social ».
Le soutien financier de la CNSA à l'Ondam médical peut également prendre la forme d'un prélèvement sur ses fonds propres. Il s'appuie alors sur une source financière non pérenne (cf. infra ).
La sous-consommation de l'Ondam médico-social, chiffrée en 2015 à environ 200 millions d'euros, a connu une aggravation notable en 2016, où l'écart s'est élevé à 283 millions d'euros. L'exercice 2017 marque le retour à un niveau plus raisonnable : l'écart constaté sera a priori de 200 millions d'euros , dont 110 millions au titre des transferts entre sous-objectifs de l'Ondam 23 ( * ) et, par déduction, 90 millions d'euros au titre des ponctions sur les réserves de la CNSA. On ne peut que déplorer la persistance de ces pratiques, qui visent en fin de compte à priver les établissements et services médico-sociaux d'une partie de leur financement, mais au moins peut-on se réjouir qu'un frein relatif leur ait été apporté.
Votre rapporteur souhaite néanmoins insister sur la nécessité de relativiser les évolutions faciales de l'Ondam médico-social sans cesse affichées dans les dossiers de presse comme autant de preuves du soutien apporté au secteur, du fait de la sous-consommation chronique des crédits.
2. La réalisation de l'OGD en 2017 : une certaine déception
a) L'évolution tendancielle de l'OGD et les mesures nouvelles anticipées pour 2018
L'intégralité des flux financiers issus de l'Ondam médico-social viennent abonder la section I du budget de la CNSA , consacrée au financement des établissements et services médico-sociaux. S'y ajoute une fraction de la CSA et du prélèvement social sur les revenus du capital et du patrimoine , comprise entre 50 % et 54 %, répartie entre la sous-section consacrée aux personnes handicapées pour le quart et la sous-section consacrée aux personnes âgées pour les trois quarts. Cet ensemble forme l'OGD , dont l'évolution est retracée dans le tableau ci-dessous. Les chiffres de l'OGD pour 2018 sont une estimation de votre rapporteur, calculée sous des hypothèses de stabilité de la fraction de CSA et de prélèvement social dirigée vers la section I.
OGD
(en millions d'euros)
L'augmentation de l'OGD en 2017 est inférieure de 240 millions d'euros à celle qu'annonçait le dossier de presse du PLFSS pour 2017 27 ( * ) . De même, alors qu'il mentionnait une « progression, à champ constant, de 3,2 % » des dépenses consacrées aux établissements et services médico-sociaux, cette progression, corrigée de l'intégration des Esat au périmètre de l'OGD, n'est en réalité que de 1,8 % . Ce chiffre relativise donc fortement l'augmentation de 2,9 % de l'Ondam médico-social constatée sur la même période. Une des explications de ce résultat en deçà des estimations réside dans le montant des recettes de CSA en 2017, dont le Gouvernement a dû revoir à la baisse le rendement escompté.
Au vu des chiffres révisés de l'OGD pour 2017, c'est avec une circonspection particulière que votre rapporteur accueille les « 515 millions d'euros supplémentaires » de « mesures nouvelles » annoncées pour 2018. En premier lieu, le chiffre semble avoir été établi sur une estimation non actualisée de l'OGD pour 2017, rendue caduque par l'article 6 du PLFSS pour 2018. En second lieu, le dossier de presse se montre beaucoup moins clair sur la ventilation précise de ces crédits : tout juste y est-on informé de la reconduction en 2018 du fonds d'amorçage de 15 millions d'euros censé prévenir les départs en Belgique.
Parmi les autres mesures nouvelles pour 2018 qui nous sont connues, on trouve 30 millions d'euros au titre du plan pluriannuel de soutien aux établissements pour personnes handicapées annoncé par le Président de la République lors de la Conférence nationale du handicap de mai 2016 et 100 millions d'euros au titre de l'accompagnement de la réforme tarifaire dans les Ehpad . Restent donc 370 millions d'euros dont le fléchage précis restera inconnu jusqu'à la circulaire budgétaire de 2018.
b) La réalité des « mesures nouvelles » en 2017
L'examen du tableau précédent montre que les 590 millions d'euros de mesures nouvelles annoncées pour 2017 se limitent en fait à environ 350 millions d'euros 28 ( * ) . Le tableau suivant permettra de comparer le bilan des mesures nouvelles ambitionnées par le PLFSS pour 2017 et la réalité de ce qu'elles furent.
|
(en millions d'euros) |
Mesures nouvelles annoncées pour 2017 |
Mesures nouvelles constatées pour 2017 29 ( * ) |
||
|
Revalorisation des places et des services existants |
Taux de revalorisation annoncé de 0,92 % |
110 |
Taux de revalorisation effectif de 0,86 % |
160 |
|
Créations nouvelles
|
Mise en oeuvre
|
185 |
Mise en oeuvre
|
115 30 ( * ) |
|
Créations de places nouvelles |
85 |
|||
|
Créations nouvelles
|
Créations de places nouvelles |
209 |
Créations de places nouvelles |
59 |
|
Fonds Belgique |
15 |
|||
|
Total |
590 |
350 |
||
La différence entre les mesures annoncées et les mesures réalisées est manifeste. Outre qu'elles sous-estimaient grandement l'impact financier de la revalorisation des places et services existants, les mesures annoncées en sont restées à l'état de voeu pieux dans le secteur du handicap , où la diminution du rythme des créations de places se montre particulièrement sensible . Dans le secteur des personnes âgées , ces créations furent tout bonnement abandonnées au profit du seul accompagnement financier à la réforme tarifaire, par ailleurs moins soutenu que prévu.
B. LA CNSA, UN OPÉRATEUR FINANCIER À L'AVENIR INCERTAIN
1. Un compte de résultat structurellement déficitaire
Le financement des établissements et services médico-sociaux constitue la mission principale de la CNSA, qui y a mobilisé en 2016 près de 84 % de son budget . Les cinq autres sections de la Caisse sont respectivement consacrées au financement de l'Apa (section II), de la PCH (section III), aux dispositifs d'appui aux aidants familiaux (section IV), aux autres dépenses essentiellement liées à l'aide à la modernisation et aux conférences des financeurs (section V) et à l'aide à l'investissement (section VII).
Chacune de ces sections présente des règles budgétaires autonomes en matière de ressources et de charges, toutes rigoureusement définies par l'article L. 14-10-5 du CASF. La seule porosité des sections entre elles est organisée par ce même article, qui prévoit diverses contributions des trois premières sections au financement des deux autres. Le fléchage précis des diverses ressources de la CNSA sur les sections de son budget aboutit à des situations d'excédent pour certaines d'entre elles (sections II, III et V) et à des déficits pour les autres (sections I, IV et VII). La synthèse des sections aboutit à un déficit total établi à 95 millions d'euros pour 2016, et anticipé à 391 millions d'euros pour 2017 .
Le modèle financier de la CNSA inspire à votre rapporteur deux grandes séries d'observations.
La première tient à la viabilité financière de la CNSA . L'aggravation de son déficit est en effet de nature à susciter de très vives inquiétudes. La dimension structurelle de ce dernier n'a jusqu'alors provoqué aucune réponse systémique de la part des pouvoirs publics , qui ont eu recours aux recettes inemployées (les fameux « fonds propres » ou plus usuellement « réserves ») pour absorber les déficits successifs . L'opération se montrait d'autant plus commode que ces recettes inemployées, retracées dans le bilan mais pas dans le budget de la CNSA, ne figuraient sur aucun document transmis à la représentation nationale.
Ce n'est qu'à la faveur d'un amendement de notre collègue René-Paul Savary au PLFSS pour 2017 31 ( * ) que la Caisse a désormais l'obligation de mentionner dans son rapport annuel le montant de ses fonds propres.
Le caractère nécessairement temporaire de ces réserves ne permettra pas à la Caisse d'entretenir un tel rythme de déficit à long terme. Il va très rapidement devenir indispensable de faire le choix de réduire l'amplitude des missions de la CNSA ou d'augmenter ses ressources budgétaires . À très court terme, votre rapporteur a au cours de ses auditions recueilli plusieurs craintes de voir le premier sacrifice à venir sur les missions de la CNSA porter sur la section VII, consacrée à l'aide à l'investissement. L'article L. 14-10-5 du CASF ne mentionne de dotation de la section VII, à hauteur de 100 millions d'euros par an, que jusqu'en 2018 .
2. Les fonds propres de la CNSA : un recours moins soutenu mais un modèle financier qui reste à repenser
Régulièrement dénoncé comme déconnecté des missions réelles de la CNSA , l'usage fait de ses fonds propres - que ce soit le financement d'actions ponctuelles 32 ( * ) ou la résorption du déficit de la Caisse - n'est que la partie visible de leur dysfonctionnement.
Tableau des flux de trésorerie de la CNSA pour l'exercice 2017
(en millions d'euros)
|
Montant initial |
Flux de trésorerie positifs |
Flux de trésorerie négatifs |
Montant final (p) |
||
|
Provisions sur le
plan d'aide
|
158 |
Déficit 2017 33 ( * ) |
391 |
||
|
Provisions sur les fonds relatifs
|
102 34 ( * ) |
«
Gel
» consacré
|
110 |
||
|
Provisions sur les fonds relatifs
|
91,6 35 ( * ) |
Contribution
|
90 |
||
|
Provisions sur le
plan d'aide
|
16,5 |
||||
|
Provisions sur les fonds relatifs
|
1,9 |
||||
|
681 36 ( * ) |
+ |
370 |
- |
591 |
460 |
|
Évolution des fonds propres |
- 221 |
||||
Votre rapporteur anticipe, pour l'année 2017, une baisse du niveau des fonds propres de la CNSA d'environ 221 millions d'euros, pour un montant global au 1 er janvier 2018 de 460 millions d'euros .
a) Les flux négatifs : un recours regrettable aux éléments de bilan notamment pour absorber le déficit
Le tableau ci-dessus retrace, notamment dans la partie relative aux flux de trésorerie négatifs, les éléments évoqués pour la construction de l'OGD. Pour l'exercice 2017, les fonds propres sont d'abord sollicités pour couvrir l'important déficit budgétaire de 391 millions d'euros. Une telle destination n'a en soi rien de choquant, puisque les fonds propres sont constitués des résultats non consommés de sections budgétaires excédentaires de la CNSA.
Le procédé auquel elle fait appel est en revanche beaucoup plus discutable, puisqu'au lieu de financer le déficit par une fongibilité des excédents figurant au compte de résultat, la CNSA a recours à des éléments du bilan - ses excédents de sections étant portés en provisions - dont la transparence est beaucoup moins aisée à établir. Par ailleurs, le procédé donne au Gouvernement une latitude excessive, car seules les ressources budgétaires font l'objet d'un fléchage défini par la loi, les éléments du bilan pouvant être réemployés à discrétion 37 ( * ) .
Les autres flux de trésorerie négatifs comprennent la contribution de l'Ondam médico-social à la consolidation de l'Ondam global, qui s'élève en 2017 à 110 millions d'euros : elle n'est pas à proprement parler ponctionnée sur les fonds propres de la CNSA, puisqu'elle fait l'objet d'une mise en réserve prudentielle des crédits de l'Ondam médico-social. Elle n'est néanmoins pas intégrée aux comptes consolidés de la CNSA dont nous disposons, d'où la nécessité de la faire apparaître indépendamment du déficit. Enfin, la contribution directe des fonds propres à la consolidation de l'OGD se chiffre en 2017 à 90 millions d'euros . Ainsi, cette « ponction » des réserves de la CNSA s'élève en 2017 à 200 millions d'euros, soit moins que les 230 millions d'euros initialement annoncés dans le dossier de presse du PLFSS pour 2017. Il y a tout lieu de s'en réjouir, même si votre rapporteur continue d'appeler à la vigilance.
b) Les flux positifs : le provisionnement de charges non consommées
L'alimentation des flux de trésorerie positifs est, quant à elle, entretenue par le cloisonnement excessif des sections du budget de la CNSA et le provisionnement des recettes inemployées qui en découle. Ces dernières sont principalement situées aux sections II et V du budget, respectivement chargées du financement de l'Apa et du financement d'actions innovantes.
Les crédits mis à disposition des départements pour le financement de l'Apa 2, initialement dotés d'un montant de 306 millions d'euros, n'ont en fait été exécutés qu'à hauteur de 204 millions d'euros, laissant une provision de 102 millions d'euros. Le phénomène se reproduit pour les crédits prévus pour le financement des conférences des financeurs : les 180 millions d'euros versés à la section V du budget de la CNSA n'ont en fait été dépensés qu'à hauteur de leur moitié. L'Assemblée des départements de France (ADF), qui a confirmé ces chiffres à votre rapporteur, explique la reprise par la CNSA de ces crédits par un accompagnement insuffisant des réformes structurelles de la loi relative à l'adaptation de la société au vieillissement (ASV) au niveau local . Le déploiement de l'Apa 2, qui suppose une revalorisation de tous les plans d'aide, et l'organisation des conférences des financeurs entraînent des délais de mise en oeuvre qui empêchent les départements de consommer dans les temps tous les crédits autorisés.
Ces rigidités budgétaires aboutissent à la situation paradoxale d'acteurs locaux soumis à de fortes contraintes financières mais incapables de consommer le montant total de certains crédits qui leur sont alloués, compte tenu de leur destination rigoureusement définie. Ces crédits non dépensés sont donc repris par la CNSA et nourrissent l'essentiel des excédents budgétaires de ses sections et, à chaque exercice, le montant de ses fonds propres.
La solution à apporter à ces provisionnements excessifs réside dans une plus grande porosité à aménager entre les différentes sections . Le fléchage strict des différentes ressources défini à l'article L. 14-10-5 du CASF montre ainsi ses limites. Essentiel à ce qu'aucune des missions de la CNSA ne pâtisse d'une sous-budgétisation par rapport aux autres, il est néanmoins nécessaire qu'il soit assoupli.
L' article 8 du présent projet de loi entame la démarche en prévoyant que les ressources de la Casa puissent désormais abonder la section I du budget de la CNSA. Cette ressource spécifique alimentait jusqu'alors exclusivement les sections II et V, précisément celles qui montraient un excédent structurel. Cet ajustement bienvenu va dans le bon sens mais doit être renforcé .
II. TARIFICATION ET CONTRACTUALISATION DU SECTEUR MÉDICO-SOCIAL : DES EFFORTS STRUCTURELS À POURSUIVRE
A. LA FORFAITISATION DES DOTATIONS : UNE DÉMARCHE NÉCESSAIRE QUI NE SE FAIT PAS SANS HEURTS
1. Vers une nouvelle tarification médico-sociale
Le secteur médico-social construit, depuis la promulgation de la loi ASV, un mode de tarification original qui se distingue de la dotation par reconduction historique , qui présente d'importantes inadéquations au contexte budgétaire contraint et à l'impératif de bonne gestion des deniers publics, mais aussi de la tarification à l'acte pratiquée dans le secteur sanitaire. Il s'agit d'instaurer un modèle de tarification médico-sociale fondée sur l'appréciation du besoin de la personne .
Le défi est de taille : il revient à conditionner les dotations tarifiées aux établissements en fonction de critères qualitatifs et souvent subjectifs. Relativement surmontable dans le domaine des personnes âgées, dont les besoins recoupent un faisceau plus ou moins uniformisé, il relève de la gageure dans le domaine des personnes handicapées, où les profils de prise en charge sont presque aussi nombreux que les personnes elles-mêmes.
Selon le public dont ils assurent l'accueil, les établissements médico-sociaux peuvent recevoir des dotations de plusieurs tarificateurs :
• dans le champ des personnes âgées , l'Ehpad, qu'il assure un accueil permanent ou un simple accueil de jour 38 ( * ) , répond à un modèle unique de tarification qui rassemble deux financeurs : l'agence régionale de santé (ARS) qui tarifie une dotation consacrée à la médicalisation de l'hébergement, et le conseil départemental qui tarifie une dotation consacrée aux activités de maintien de l'autonomie ( via le versement direct à l'établissement de l'Apa dont les résidents sont bénéficiaires). Initialement fondées sur une logique de reconduction historique, ces deux dotations ont récemment fait l'objet d'une redéfinition en profondeur, dont les modalités n'ont pas manqué de susciter l'émoi des acteurs 39 ( * ) . La dotation médicalisée , qui s'est traduite par l'établissement d'une équation tarifaire intégrant le Gir moyen pondéré soins (GMPS) et le coefficient Pathos, a été réformée par la loi ASV. La dotation à l'autonomie a quant à elle été remaniée par un décret du 21 décembre 2016 40 ( * ) ;
• dans le champ des personnes handicapées , les établissements et services assurant leur accueil sont beaucoup plus divers et peuvent se voir appliquer une tarification à un financeur unique (l'ARS pour les maisons d'accueil spécialisées ; le conseil départemental pour les foyers de vie ou les foyers d'hébergement) ou à deux financeurs (l'ARS et le conseil départemental pour les foyers d'accueil médicalisés). L'absence de modèle unique de tarification rend beaucoup plus complexe l'élaboration d'une réforme tarifaire systémique ; cette dernière est néanmoins engagée sous la double égide de la direction générale de la cohésion sociale (DGCS) et de la CNSA, sous le nom de Serafin-PH . Son échéance prévue varie entre 2020 et 2022 .
2. État des lieux de la réforme tarifaire des Ehpad
a) La redéfinition globalement acceptée de la dotation médicalisée
L'essentiel des mesures nouvelles de l'OGD pour 2017 se concentre sur un appui financier à la réforme tarifaire des Ehpad. L'OGD pour 2018, plus prudent dans ses montants, annonce le même effort d'accompagnement pour une réforme dont l'échéance définitive est fixée à 2021. Sur la période 2017-2021 , la DGCS a confirmé à votre rapporteur que 430 millions d'euros seraient consacrés, au titre des mesures nouvelles, au soutien financier à la réforme, à raison de 100 millions d'euros par an (30 millions d'euros pour 2021).
Le déploiement a débuté au cours de l'exercice 2016 avec la redéfinition de la dotation médicalisée. La construction de la nouvelle équation tarifaire, dont doit résulter le montant de la dotation, a globalement entraîné une augmentation des tarifs versés . 85 % des Ehpad, en majeure partie des Ehpad gérés par des acteurs publics, ont ainsi connu une valorisation de leurs crédits médicalisés. Votre rapporteur souhaite néanmoins souligner une difficulté qu'il pressent pour les prochains exercices et qui regarde les composantes de l'équation.
Formule de la nouvelle dotation médicalisée
|
Forfait global de soins |
+ |
Financements complémentaires |
#177; |
Modulation
|
|
GMPS x valeur de point définie au niveau national x capacité autorisée de l'Ehpad |
Le Gouvernement a pris l'engagement d'une revalorisation systématique du GMPS de chaque établissement au moment de la signature de son contrat pluriannuel d'objectif et de moyens (Cpom) ainsi qu'à l'issue des trois années suivant cette signature. Au regard de l'évolution des besoins, ces revalorisations ne manqueront pas de déboucher sur des augmentations du forfait global de soins, dont le niveau risque d'excéder de beaucoup les seuls 430 millions d'euros envisagés sur 2017-2021. Plusieurs acteurs associatifs ont à ce titre fait part de leur inquiétude sur la conséquence qu'une augmentation du GMPS pourrait entraîner sur le versement d'une dotation médicalisée sous contrainte budgétaire globale : la diminution de la valeur de point définie au niveau national , qui ne manquerait pas de pénaliser l'ensemble du secteur. Votre rapporteur invite sur ce point à la plus grande vigilance.
Par ailleurs, il émet quelques doutes sur l'usage que le Gouvernement semble vouloir faire des financements de soutien à la réforme . Ces derniers ne rentrent pas dans le champ de l'équation tarifaire et sont attribués de façon discrétionnaire aux établissements dont la dotation globale (médicalisée et autonomie) aurait connu une diminution nette après la réforme. Les crédits des financements de soutien représentent 48 millions d'euros sur les 100 millions d'euros pour 2017, soit près de la moitié, et 28 millions d'euros sur les 100 millions d'euros annoncés pour 2018 .
b) Un point de crispation récent : la redéfinition de la dotation à l'autonomie
La réforme de la dotation à l'autonomie a connu un déroulement moins consensuel. Plusieurs griefs lui ont été adressés, dont le premier regarde les conditions de consultation du Parlement à son sujet . Alors que la redéfinition de la dotation médicalisée avait fait l'objet d'un débat approfondi lors de la discussion de la loi ASV, celle de la dotation à l'autonomie a fait l'objet d'un décret pris sur la base d'une simple mention figurant dans un amendement du Gouvernement déposé en seconde lecture et n'ayant en pratique fait l'objet d'aucune explication ni discussion devant le Parlement. Ainsi, contrairement à une dotation médicalisée dont le remaniement fut organisé dans la transparence, la nouvelle mouture de la dotation à l'autonomie ne parvint à la connaissance des acteurs qu'au début de l'exercice 2017 pour une application immédiate au 1 er janvier 2018.
Les termes du décret du 21 décembre 2016 suivent les mêmes principes que pour la dotation médicalisée : il s'agit de sortir d'une logique d'attribution de la dotation à l'autonomie fondée sur une reconduction historique, et de prendre en compte le niveau d'activité de l'établissement. Compte tenu de l'intervention accrue du conseil départemental dans son versement, il fallait aussi intégrer le contexte budgétaire contraint dans lequel ces derniers participent au financement des Ehpad.
Formule de la nouvelle dotation à l'autonomie
|
Forfait global dépendance |
+ |
Financements complémentaires |
#177; |
Modulation
|
|
Niveau de dépendance moyen des résidents x valeur du « point Gir départemental » arrêtée par le PCD x capacité autorisée de l'Ehpad |
Les termes de l'équation du forfait global dépendance prennent en compte la réalité du niveau de dépendance des résidents. Les protestations qui se sont élevées au cours de l'été 2017 se sont concentrées sur l'intervention d'un « point Gir départemental » arrêté par le président du conseil départemental. L'introduction d'un coefficient susceptible de montrer de grandes disparités entre départements, pour financer une perte d'autonomie dont le « Girage » est quant à lui déterminé au niveau national, présente le risque d'une inégalité territoriale en termes de prise en charge de la dépendance .
Le décret du 21 décembre 2016 prévoit pour chaque point Gir départemental un dispositif de « clapet anti-retour », à savoir l'impossibilité pour le point, revalorisé chaque année, de prendre une valeur inférieure à celle de l'année précédente. Il n'en demeure pas moins que certains acteurs associatifs ont prévenu votre rapporteur des écarts importants que l'on pouvait déjà constater sur le territoire dans la détermination de ce point : onze départements l'ont fixé à moins de 6,5 euros , la très grande majorité d'entre eux l'ont chiffré entre 6,5 et 7,5 euros et douze l'ont porté à plus de 7,5 euros . Ces différences de pratiques laissent en effet songeur : est-il acceptable qu'une perte d'autonomie de même nature soit plus ou moins bien financée selon le département où elle est prise en charge ? Pour le risque de perte d'autonomie, dont le champ est tout de même généralisable à l'ensemble de la population, votre rapporteur trouve curieux que l'on admette une telle inégalité de couverture.
Outre l'écueil de la couverture territoriale, la réforme de la dotation à l'autonomie n'a pas manqué de suscité les réactions des acteurs du secteur des personnes âgées. En effet, contrairement à la réforme de la dotation médicalisée, dont les effets conduisirent à une revalorisation globale des versements, la réforme de la dotation à l'autonomie pénaliserait fortement certains Ehpad , pour lesquels le passage de la reconduction historique au nouveau forfait global dépendance engendrerait des pertes de plusieurs centaines de milliers d'euros . Ce phénomène connaîtrait une circonstance aggravante : inversement à la réforme de la dotation médicalisée, les « perdants » seraient en grande majorité les Ehpad publics et associatifs 41 ( * ) , et les « gagnants » se trouveraient du côté des Ehpad privés à but lucratif .
Plusieurs éléments doivent être rappelés. En premier lieu, votre rapporteur estime qu'il était nécessaire de réformer la dotation à l'autonomie, la perte subie par certains Ehpad reflétant en partie les incohérences du modèle de la reconduction historique jusqu'ici pratiquée. En deuxième lieu, la réforme de l'état prévisionnel de recettes et de dépenses (EPRD) conduite parallèlement à celle de la tarification permet désormais aux Ehpad de pratiquer une fongibilité budgétaire entre les dotations médicalisée et à l'autonomie , les excédents de la première pouvant venir compenser la perte de la seconde.
Une enquête menée par la CNSA et la DGCS a ainsi montré que sur l'ensemble des Ehpad situés sur le territoire français, 2,9 % seulement seraient concernés par une perte nette sur les deux dotations . Les financements de soutien précédemment évoqués de 28 millions d'euros sont destinés à compenser ces établissements particuliers. Votre rapporteur se doit néanmoins d'exprimer un doute sur la méthodologie entourant cette enquête : d'après plusieurs acteurs associatifs, elle reposerait sur un échantillon, certes exhaustif, d'entités juridiques , identifiables par leur numéro du fichier national des établissements sanitaires et sociaux (Finess). Or, une entité juridique se trouve être souvent gestionnaire de plusieurs établissements, dont les activités peuvent largement déborder le cadre de l'accueil des personnes âgées dépendantes. Votre rapporteur estimerait beaucoup plus pertinent que cette enquête soit à nouveau diligentée , en prenant cette fois en compte le numéro Siret de l'établissement , afin de distinguer celui-ci des autres activités de l'entité juridique.
En l'état actuel des choses, demeure donc une inconnue sur la proportion réelle de « perdants nets » à la réforme de la tarification des Ehpad. Il ne s'agit pas de questionner la pertinence et la nécessité de cette dernière, mais d'accompagner au mieux ceux pour qui ses conséquences seront les plus rudes. Les textes prévoient une période de transition budgétaire de sept ans (à échéance 2024) avant que la réforme tarifaire ne soit pleinement appliquée. Pour la dotation à l'autonomie en particulier , ce rythme de convergence sur sept ans peut même être modulé en fonction des années , afin de permettre des amortissements de trésorerie.
Le véritable enjeu de l'identification des « perdants nets » est celui du risque de la déshabilitation à l'aide sociale . Si la réforme tarifaire pénalise bel et bien les Ehpad publics, ces derniers n'auront d'autre choix que de répercuter leur perte sur une augmentation du tarif d'hébergement acquittable par le résident. Le risque est d'autant plus élevé que les Ehpad publics se trouvent en dehors du champ des mesures bénéficiant aux Ehpad privés non lucratifs, à savoir la transformation du crédit d'impôt sur la taxe sur les salaires (CITS) en exonération de charges patronales (article 8 du présent projet de loi) et la fin de l'opposabilité des conventions collectives (article 50 du présent projet de loi).
Les liens entre l'application d'une tarification décidée par le conseil départemental et la déshabilitation à l'aide sociale avaient déjà été explicités par notre ancien collègue Georges Labazée dans un rapport sur les services d'aide à domicile (Saad) 42 ( * ) . Il ne faudrait pas que nous ayons à déplorer le même phénomène dans le secteur des Ehpad. Une des solutions réside dans le renforcement de l'aide ventilée par la CNSA aux conseils départementaux dans le cadre du financement de l'Apa, dont on a vu qu'une partie n'était pas effectivement consommée.
B. LA CONSTRUCTION PROGRESSIVE D'UN RÉGIME CONTRACTUEL
1. Deux types distincts de contrats pluriannuels d'objectifs et de moyens
La réforme de la forfaitisation des dotations des établissements médico-sociaux s'accompagne d'un cadre contractuel repensé. L'ambition des pouvoirs publics, engagée depuis la promulgation de la loi ASV, est de doter les gestionnaires d'établissements d'un instrument juridique capable d'assurer un pilotage plus responsabilisant des dotations qui leur sont versées. Il s'agit du contrat pluriannuel d'objectifs et de moyens (Cpom), dont on peut distinguer deux modalités :
• le Cpom dit de l'article L. 313-12 du CASF , qui régit le périmètre des Ehpad ;
• le Cpom dit de l'article L. 313-12-2 du CASF , qui régit le périmètre des établissements accueillant des personnes handicapées.
Le maintien de cette distinction, que les dispositifs successifs des LFSS pour 2016 et 2017 ainsi que du PLFSS pour 2018 tendent à estomper, se justifie encore pour deux raisons. D'une part, selon que l'on considère l'un ou l'autre type de Cpom, la nature des gestionnaires d'établissements peut différer : dans le champ des Ehpad, le gestionnaire peut être un acteur public, un acteur privé à but non lucratif ou un acteur privé commercial, alors que dans le champ de la prise en charge du handicap, seules les deux premières catégories sont ouvertes au gestionnaire. D'autre part, et surtout, le rythme différé des réformes tarifaires - en voie d'aboutissement dans le secteur des personnes âgées, encore embryonnaire dans le secteur des personnes handicapées - nécessite d' adapter les caractères de l'instrument contractuel en fonction des critères d'allocation des dotations .
On peut ainsi observer, en comparant les articles L. 313-12 et L. 313-12-3, que le droit de la contractualisation des établissements du secteur médico-social dessine deux modèles bien distincts .
|
Personnes âgées (article L. 313-12) |
Personnes handicapées (article L. 313-12-2) |
|
|
Cpom obligatoire |
Oui (IV ter A, alinéa 1) |
Oui (alinéa 1) |
|
Cpom pluri-établissements
(en cas d'identité
|
Obligatoire dans le cadre
Possible dans le cadre de la région (IV ter A, alinéa 2) |
|
|
Cpom pluri-secteurs
(transversal
|
Possible à la double condition d'une identité du gestionnaire et du ressort territorial (IV ter A, alinéa 3) Le signataire « principal » reste l'Ehpad |
Possible à la double condition d'une identité
de gestionnaire et du ressort territorial
|
|
Modulation du tarif
|
Oui (article 50 PLFSS 2018) |
Oui (alinéa 1) |
|
Sanction si refus
|
Sanction financière dans la limite de 10 % de la dotation soin (IV ter A, alinéa 4) |
|
|
Liberté d'affectation
|
Oui (IV ter B, alinéa 5) |
Oui (article 50 PLFSS 2018) |
|
EPRD |
Oui (IV ter C) |
Oui (alinéa 3) |
2. Vers une homogénéisation des pratiques gestionnaires
On observe d'après ce tableau 43 ( * ) que le droit de la contractualisation dans le champ des personnes âgées a connu un étayage bien plus important que dans le champ des personnes handicapées. Comme indiqué précédemment, ce mouvement s'explique par l'aboutissement d'un mode de tarification pour les Ehpad reposant sur des critères d'activité , alors que les établissements accueillant des personnes handicapées sont encore largement financés par reconduction de dotations historiques .
Pour cette raison, il était risqué de porter la responsabilisation des gestionnaires des établissements chargés du handicap au même degré que celle des gestionnaires d'Ehpad : les dotations ne reposant pas encore sur des critères d'activité établis, les éventuels excédents d'exploitation constatés pour les premiers pouvaient encore résulter de taux d'occupation insuffisamment élevés . Le Gouvernement a donc choisi, par sécurité, de procéder à une responsabilisation du secteur handicap en deux étapes.
a) La modulation en fonction de critères d'activité
La LFSS pour 2017 44 ( * ) a d'abord introduit la possibilité de modulation de la dotation de l'établissement en fonction de critères d'activité, afin d'écarter le risque de sous-occupation . Les conditions d'exercice de cette modulation concernent la dotation médicalisée et la dotation à l'autonomie et ont été énoncées par le décret du 21 décembre 2016, qui modifie les articles R. 314-160 (pour la dotation médicalisée) et R. 314-174 (pour la dotation à l'autonomie) du CASF.
Ces deux articles disposent que, lorsque le taux d'occupation est inférieur à un seuil fixé par arrêté ministériel , le directeur de l'ARS ou le président du conseil départemental peut moduler le montant du forfait global. Le pourcentage de modulation est égal à la moitié de la différence entre le taux d'occupation effectif et ce seuil . Ces seuils ont été définis par deux arrêtés respectifs 45 ( * ) , qui en incrémentent la valeur pour la période de convergence, mais qui la fixent en 2024 à 95 % . Cela signifie concrètement qu'un établissement médico-social dont le taux d'occupation ne serait en 2024 que de 85 % pourrait subir, de la part de chacun de ses tarificateurs, une baisse de ses dotations de 5 %.
b) La liberté d'affectation des résultats
On entend par « libre affectation des résultats » la possibilité pour un établissement, à la clôture de son exercice budgétaire, de conserver la jouissance des éventuels excédents d'exploitation dégagés et de décider, dans un cadre défini, de leur affectation sur l'exercice à venir. Un établissement ne jouit pas de la libre affectation des résultats lorsque son autorité de tarification décide la reprise de son excédent d'exploitation, autrement dit procède à l'amputation de la dotation versée pour l'an prochain du montant de cet excédent.
En l'état actuel du droit, la libre affectation des résultats n'est reconnue qu'aux gestionnaires d'Ehpad, par exception au principe défini à l'article R. 314-43 du CASF, aux termes duquel « « lorsque le Cpom est signé en application de l'article L. 313-12 ou de l'article L. 313-12-2, ce contrat prévoit les modalités d'affectation de ces résultats en lien avec ses objectifs [...]. Celles-ci peuvent prévoir le report à nouveau pour tout ou partie d'un excédent comptable en diminution du tarif de l'exercice sur lequel cet excédent est constaté ou de l'exercice qui suit, sauf pour les établissements mentionnés aux I et II de l'article L. 313-12 [à savoir les Ehpad] ».
Le cadre juridique des Cpom des Ehpad est en effet suffisamment renforcé pour que le législateur ait admis cette libre affectation. Deux éléments l'expliquent principalement :
• d'une part, la mise en place de la réforme tarifaire, avec le versement des dotations en fonction du GMPS et du GMP, ont écarté tout caractère « suspect » aux éventuels excédents dégagés par les Ehpad, puisque leurs dotations leur sont versées en fonction de leurs activités constatées . L'excédent ne peut donc pas s'expliquer par une sous-occupation des locaux, puisque cette sous-occupation participerait en amont du calcul de la dotation ;
• d'autre part, la crainte que l'on pouvait avoir qu'un excédent sur la dotation médicalisée ou sur la dotation à l'autonomie n'aille financer des dépenses non reliées à l'accueil des résidents a été dissipée par une limite posée au principe de la libre affectation : elle ne peut s'exercer qu'entre les forfaits médicalisé et autonomie .
Bien que la réforme tarifaire ne soit pas encore mise en oeuvre dans le secteur du handicap, il n'était plus possible au législateur de refuser que la libre affectation des résultats s'y applique. En effet, la disposition de la LFSS pour 2017 prévoyant la modulation du tarif en fonction d'objectifs d'activité s'applique tout autant aux Cpom de l'article L. 313-12-2 du CASF. Ainsi, les risques d'excédents d'exploitation liés à une sous-occupation de l'établissement se trouvent dissipés, puisque l'autorité de tarification dispose désormais d'un pouvoir de modulation de la dotation spécialement pensé pour ce cas. Le PLFSS pour 2018 46 ( * ) s'appuie donc sur cette garantie pour introduire le principe de libre affectation des résultats dans le secteur du handicap .
3. Des différences persistantes dans le périmètre des contrats
Certaines disparités demeurent entre les périmètres respectifs des deux types de Cpom. Dans le champ des Ehpad, l'article L. 313-12 du CASF pose explicitement l'obligation de réunion au sein du même Cpom des établissements gérés par le même gestionnaire dans le ressort du même département. Cette disposition se justifie pleinement au vu du modèle tarifaire identique qui s'applique aux Ehpad et qui garantit, pour l'autorité de tarification, une certaine transparence dans la mutualisation des versements.
On ne constate pas de mesure similaire dans le secteur du handicap, probablement en raison de la pluralité des modèles de tarification en fonction des établissements (unique et régional pour les maisons d'accueil spécialisées, unique et départemental pour les foyers de vie ou les foyers d'hébergement, binaire pour les foyers d'accueil médicalisés). Ainsi, si l'absence d'obligation d'un Cpom unique en fonction du seul critère territorial se justifie - les circuits de financement perdraient alors en transparence - on pourrait tout à fait l'envisager à la triple condition d'une identité du gestionnaire, du ressort territorial et du ou des tarificateurs . Cette mesure permettrait aux gestionnaires de plusieurs établissements identiques et dans le même ressort territorial (régional ou départemental selon le tarificateur) de bénéficier, grâce à un Cpom unique, des facilités de gestion qui leur sont ménagées par le présent PLFSS.
Une autre disparité, moins explicable, concerne la possibilité de conclure des Cpom embrassant des établissements et des services des deux secteurs . Dans le cas des Cpom de l'article L. 313-12 du CASF, dans lesquels l'Ehpad est le « signataire principal », la possibilité d'ouvrir le contrat à des établissements et services chargés de la prise en charge du handicap est prévue, à condition d'une identité de gestionnaire et de ressort territorial. Dans le cas des Cpom de l'article L. 313-12-12 du CASF, la possibilité pour un gestionnaire d'établissement pour personnes handicapées de contracter avec un Ehpad est expressément exclue par le PLFSS pour 2018 .
QUATRIÈME PARTIE
ACCIDENTS DU TRAVAIL ET
MALADIES PROFESSIONNELLES
___________
I. UNE SITUATION FINANCIÈRE POSITIVE GRÂCE AUX EFFORTS CONSENTIS PAR LES EMPLOYEURS
Depuis le retour à une trajectoire excédentaire en 2013, favorisée par un ajustement régulier des taux de cotisation employeur, la bonne santé financière de la branche AT-MP ne s'est pas démentie. Le projet de loi de financement de la sécurité sociale pour 2018 prévoit un excédent de plus d'1 milliard d'euros en 2017 et d'environ 500 millions d'euros en 2018 , malgré de nouvelles dépenses mises à la charge de la branche, notamment dans le cadre de la réforme du compte « pénibilité » instauré en 2013.
A. LA BONNE SANTÉ FINANCIÈRE DE LA BRANCHE AT-MP, TOUJOURS EXCÉDENTAIRE
A compter de 2009, la branche AT-MP a été affectée, comme les autres branches de la sécurité sociale, par l'incidence de la crise économique sur ses recettes. Après un déficit continu jusqu'en 2012, elle a toutefois renoué avec les excédents en 2013 à la suite d'un rééquilibrage amorcé en 2011. La situation excédentaire se confirme pour les exercices suivants, avec un solde tendanciel de 1 milliard d'euros l'année prochaine selon la commission des comptes de la sécurité sociale dans son rapport de septembre dernier.
Soldes constatés et prévisionnels de la
branche AT-MP
du régime général depuis
2008
(en millions d'euros)
|
2008 |
2009 |
2010 |
2011 |
2012 |
2013 |
2014 |
2015 |
2016 |
2017 (p) |
2018 (p) |
|
+ 241 |
- 713 |
- 726 |
- 221 |
- 174 |
+ 638 |
+ 691 |
+ 750 |
+ 762 |
+ 847* |
+ 1000* |
Source : Réponses du ministère des affaires sociales et de la santé aux questionnaires de la commission des affaires sociales (2008-2015) et rapport de la commission des comptes de la sécurité sociale de septembre 2017 (2016-2018)
*Avant mesures prévues dans le PLFSS pour 2018
1. L'exercice 2016 : une stabilisation de l'excédent à 762 millions d'euros
En 2015, l'excédent de la branche AT-MP s'est accru d'environ 60 millions d'euros pour s'établir à 750 millions en raison d'une plus faible hausse des charges et d'une croissance des produits semblable à celle de la masse salariale mais légèrement inférieure à celle observée en 2014. Cet excédent se stabilise en 2016 à 762 millions d'euros sous l'effet conjugué :
- d'une légère baisse des charges (- 0,5 %), en raison essentiellement de la baisse des rentes d'incapacité permanente et des allocations de cessation activité anticipée des travailleurs de l'amiante (Accata), compensée par la hausse de la dotation du fonds d'indemnisation des victimes de l'amiante (Fiva) ainsi que du transfert opéré au profit de la branche vieillesse au titre des départs anticipés à la retraite ;
- et d'un ralentissement du rythme de progression des produits (- 0,4 %) principalement du fait de la baisse de taux de cotisations prévu par la loi de financement de la sécurité sociale pour 2016 47 ( * ) et de l'inscription d'une importante dotation aux provisions au titre des litiges en cours avec des entreprises contestant leur taux de cotisation issu de la tarification. Selon le rapport de la commission des comptes de la sécurité sociale de septembre dernier, le taux de cotisation moyen a été abaissé de 0,06 point, ce qui représente 300 millions d'euros de moindres recettes. Au total, le rythme de progression des produits de cotisation bruts a été nettement inférieur à la progression de la masse salariale du secteur privé (+ 0,5 % contre + 2,4 %).
2. L'exercice 2017 : une nouvelle amélioration du solde porté à 847 millions d'euros
En 2017 , avant mesures nouvelles du PLFSS pour 2018, l'excédent s'élèverait à 847 millions d'euros sous l'effet conjoint :
- d'un redémarrage de la progression des charges (+ 1,3 %). Selon le rapport de la commission des comptes de la sécurité sociale de septembre dernier, cette évolution s'explique par la croissance relativement soutenue des prestations entrant dans le champ de l'objectif national des dépenses d'assurance maladie (Ondam) à la charge de la branche, en particulier par le dynamisme des indemnités journalières (+ 4,2 %). En revanche, les prestations hors Ondam poursuivraient leur baisse (- 0,7 % après - 1,5 %), avec notamment, comme en 2016, une diminution importante des allocations de cessation anticipée d'activité des travailleurs de l'amiante (- 10,2 % après - 10,7 % en 2016) et une stabilisation des rentes d'incapacité permanente ;
- et d' une progression plus soutenue des produits (+ 1,9 %), malgré une croissance des cotisations plus faible que la masse salariale du secteur privé (+ 1,2 % contre + 3,3 %) du fait d'une nouvelle baisse du taux de cotisation moyen (- 0,06 point). La baisse des charges liées au non-recouvrement serait le contrecoup de la hausse de la dotation aux provisions constatée en 2016.
3. L'exercice 2018 : un solde tendanciel excédentaire de 1 milliard d'euros
En 2018 , avant toute mesure nouvelle , l'excédent de la branche AT-MP s'améliorerait à nouveau de 150 millions d'euros pour atteindre 1 milliard d'euros selon l'évolution prévisionnelle suivante :
- une progression relativement dynamique des charges (+ 3,0 %) qui s'expliquerait par les mêmes facteurs qu'en 2017, c'est-à-dire la croissance des prestations du champ de l'Ondam. Les prestations hors Ondam se caractérisaient par une remontée du fait de l'accélération de l'évolution des rentes d'incapacité permanente (+ 1,1 %) consécutivement à une revalorisation de 0,8 % en moyenne annuelle en lien avec l'inflation ;
- et une hausse des produits tirée par la croissance de la masse salariale (+ 4,0 %). Selon la commission des comptes de la sécurité sociale dans son rapport de septembre dernier, les produits de cotisations sociales augmenteraient à un rythme supérieur à celui prévu de la masse salariale (+ 3,9 % contre 3,1 %). Cette évolution est liée au contrecoup des effets négatifs des baisses de taux de cotisation de 2016 et 2017. A cela s'ajoute la réforme du dispositif de prise en compte de la pénibilité qui induit également une hausse de taux de cotisation majoré ( cf. infra ).
4. Une dette entièrement apurée grâce à l'ajustement du taux de cotisation employeur
Apparue en 2007, la dette de la branche AT-MP s'est creusée au moment de la crise économique et financière de 2008-2009, les cotisations sociales représentant l'intégralité des ressources de la branche. Les déficits importants constatés pour les exercices 2009 à 2012 ont ainsi fait passer la dette de la branche de 40 millions d'euros en 2008 à 2,47 milliards d'euros en 2012 .
Conformément aux principes qui régissent l'équilibre financier de la branche AT-MP, qui doit être assuré par l'ajustement des cotisations sociales des employeurs, la dette de la branche ne fait pas l'objet de reprises par la caisse d'amortissement de la dette sociale (Cades). Dans ces conditions, l'apurement de la dette de la branche s'est réalisé progressivement avec l'inscription en report à nouveau des nouveaux excédents enregistrés depuis 2013. Le taux moyen de cotisation a été relevé progressivement jusqu'en 2014 .
En 2011, le déficit de la branche AT-MP s'est ainsi réduit de plus de 500 millions d'euros grâce à une rapide progression des recettes faisant suite à une hausse de 0,1 point du taux moyen de cotisation (effet estimé à 500 millions d'euros) qui a permis de compenser une sensible accélération des dépenses. L'exercice 2013 a vu une nouvelle croissance soutenue des cotisations sociales, portées par une nouvelle hausse du taux de cotisation.
Après affectation du résultat de l'exercice 2015, la dette de la branche s'élevait à 250 millions d'euros à la fin de cet exercice. L'excédent prévu pour 2016 a permis de résorber dès cette année l'intégralité de la dette tout en dégageant un excédent cumulé de 517 millions d'euros .
Votre rapporteur souhaite insister sur le fait que cette évolution, entièrement supportée par les employeurs, aurait été impossible sans le maintien d'un dialogue social de qualité au sein de la branche et la volonté des partenaires sociaux de préserver les spécificités de celle-ci.
B. UNE AMÉLIORATION DE LA SITUATION FINANCIÈRE DES RÉGIMES DE BASE AUTRES QUE LE RÉGIME GÉNÉRAL
Si le régime général représente à lui seul les trois quarts des prestations légales versées au titre des AT-MP, trois autres régimes se distinguent par leur part non négligeable dans le total des prestations : le régime des salariés et des exploitants agricoles, le régime des fonctionnaires d'Etat et de l'allocation temporaire d'invalidité des agents des collectivités locales (Atial) 48 ( * ) ainsi que le régime des mines.
En 2016, la situation financière de ces régimes s'est améliorée de 44 millions d'euros , essentiellement du fait des régimes agricoles, le déficit du régime des salariés agricoles s'étant réduit parallèlement à l'accroissement de l'excédent dégagé par celui des exploitants.
En 2017, l'excédent des régimes AT-MP autres que le régime général progresserait encore pour s'établir à 67 millions d'euros , dans un contexte de faible croissance des dépenses et de hausse des recettes de cotisation.
Charges et produits nets de l'ensemble des
régimes de base
ayant une branche AT-MP, part du régime
général
et principaux régimes concernés de 2010
à 2017
(en millions d'euros)
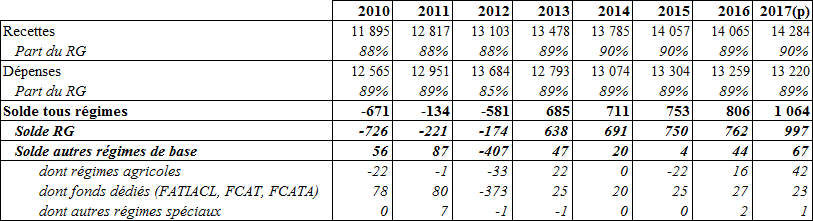
Source : Réponses du ministère des affaires sociales et de la santé au questionnaire de la commission des affaires sociales
II. UNE BRANCHE AUX MISSIONS SANS CESSE ÉLARGIES, DONT IL FAUT PROTÉGER LA VOCATION ASSURANTIELLE ET PRÉVENTIVE
Conformément à sa logique assurantielle, dont les prémices remontent à la consécration en 1898 du régime de responsabilité sans faute de l'employeur reposant sur une présomption de responsabilité en cas d'accident du travail, la branche AT-MP se finance quasi-intégralement à partir de cotisations employeur, le reste des produits provenant essentiellement de ressources tirées de produits financiers ou de recours contre tiers. Dans ce cadre, le mode de fixation des cotisations repose sur une tarification du risque combinant le principe d'une incitation de chaque employeur à la prévention avec celui d'une mutualisation de certains coûts. L'un des enjeux ainsi soulevés est de contenir cette mutualisation afin de conserver suffisamment de leviers sur lesquels jouer pour renforcer l'incitation à la prévention auprès des employeurs.
A. LES DÉPENSES DE TRANSFERT DE LA BRANCHE
Les charges de la branche AT-MP sont principalement constituées des prestations servies aux assurés : en 2016, celles-ci représentent 8,8 milliards d'euros sur un total de 11,8 milliards de dépenses, soit 74 % du total. La quasi-totalité du reste des dépenses correspond à des transferts vers d'autres régimes de base (maladie, vieillesse) ou vers des fonds (amiante) dans le cadre d'une prise en charge mutualisée par les employeurs.
État des transferts pris en charge par la branche AT-MP
(en millions d'euros)
|
2010 |
2011 |
2012 |
2013 |
2014 |
2015 |
2016 |
2017 1 |
2018 |
|
|
Branche Maladie |
710 |
710 |
790 |
790 |
790 |
1 000 |
1 000 |
1 000 |
1 000 |
|
Fiva |
315 |
340 |
315 |
115 |
435 |
380 |
430 |
250 |
270 |
|
Fcaata |
880 |
890 |
890 |
890 |
821 |
693 |
600 |
626 |
613 |
|
Retraite pénibilité |
- |
35 |
110 |
0 |
0 |
0 |
45 2 |
67.4 |
186 |
|
Total |
1 905 |
1 975 |
2 105 |
1 795 |
2 046 |
2 073 |
2 075 |
1 943,4 |
2 069 |
1 Corrigés des mesures prévues dans le PLFSS pour 2018
2 L'article 3 du PLFSS pour 2017 porte une mesure corrective du transfert vers la Cnav en application de l'article L. 351-1-4 faisant passer le montant pour 2016 de 38 à 44,7 millions d'euros.
Source : CNAMTS - direction des risques professionnels
Ces transferts relèvent en effet de charges mutualisées au sein de la branche, prises en compte dans le cadre de majorations qui s'ajoutent au taux brut de cotisation, lequel est fonction de la sinistralité observée dans l'entreprise ou le secteur en question. Du fait de l'importance des transferts, la composante mutualisée du taux net moyen s'élève à environ 60 %.
|
La couverture des charges mutualisées
Le taux net de cotisation acquitté par une entreprise est constitué du taux brut (qui varie en fonction de la sinistralité et de l'effectif de l'entreprise), auquel s'ajoutent quatre majorations prévues à l'article D. 242-6-9 du code de la sécurité sociale. Ces majorations sont destinées à couvrir les dépenses mutualisées de la branche : - dépenses au titre des accidents de trajet (majoration M1) ; - charges générales de la branche, dépenses de prévention et de rééducation professionnelle et, depuis 2011, la moitié du versement à la branche maladie au titre de la sous-déclaration des AT-MP (M2) ; - dépenses correspondant aux compensations inter-régimes, aux maladies professionnelles ne figurant pas au compte d'un établissement et inscrites à un compte spécial, dotations aux fonds en faveur des victimes de l'amiante et, depuis 2011, l'autre moitié du versement à la branche maladie (M3) ; - dépenses générées par le dispositif de retraite anticipée au titre de la pénibilité prévu par la loi portant réforme des retraites du 9 novembre 2010 au bénéfice des salariés atteints d'une incapacité permanente (M4). A partir du 1 er janvier 2018, la majoration M4 couvrira également les dépenses liées au compte professionnel de prévention en application de l'ordonnance n° 2017-1389 du 22 septembre 2017 relative à la prévention et à la prise en compte des effets de l'exposition à certains facteurs de risques professionnels et au compte professionnel de prévention. |
1. Les contributions aux fonds amiante
Au-delà de l'intervention des régimes de sécurité sociale, l'indemnisation des victimes de l'amiante repose sur deux dispositifs principaux : le fonds de cessation anticipée d'activité des travailleurs de l'amiante (Fcaata) et le fonds d'indemnisation des victimes de l'amiante (Fiva). Bien que les sommes versées par ces fonds n'entrent pas dans le champ des prestations du régime général, la branche AT-MP en est le principal financeur.
À elles deux, les dotations au Fiva et au Fcaata ont représenté au cours des derniers exercices environ 1 milliard d'euros chaque année, soit environ 10 % des dépenses de la branche AT-MP. A son article 32, le PLFSS pour 2018 prévoit une contribution totale de la branche AT-MP du régime général au Fiva et au Fcaata de 883 millions d'euros, après 876 millions en 2017 et 1,030 milliard en 2016 .
|
Les fonds amiante
Institué par la loi de financement de la sécurité sociale pour 1999 49 ( * ) , le dispositif d'allocation de cessation anticipée d'activité des travailleurs de l'amiante (Acaata) est ouvert aux salariés du régime général à partir de l'âge de 50 ans. Pour y être éligibles, ces derniers doivent être atteints de maladies professionnelles liées à l'amiante ou avoir travaillé dans des établissements de fabrication de matériaux contenant de l'amiante, de flocage et de calorifugeage à l'amiante ou de construction et de réparation navales. La liste de ces établissements est fixée par arrêté. Le dispositif a été étendu aux dockers professionnels en 2000, aux personnels portuaires de manutention en 2002 et aux salariés agricoles atteints de maladies professionnelles liées à l'amiante en 2003. Le Fcaata prend en charge : - les allocations de cessation anticipée d'activité ; - les cotisations au régime de l'assurance volontaire vieillesse au titre des régimes de retraite de base et complémentaire ; - et depuis 2011, la dépense induite pour les régimes de retraite de base par le maintien à 60 ans de l'âge de départ en retraite des travailleurs de l'amiante. Cette charge prend la forme d'un transfert de compensation aux caisses de retraite des régimes de base, au premier rang desquels la caisse nationale d'assurance vieillesse des travailleurs salariés (Cnav). Depuis 2016 et la suppression du financement issu des droits sur le tabac, le financement du fonds est assuré quai-intégralement par la branche AT-MP, dans les comptes de laquelle il a été consolidé à compter de 2012. Le Fcaata reçoit par ailleurs une contribution de la caisse centrale de la mutualité sociale agricole (CCMSA) qui vise à couvrir la prise en charge de ses affiliés. La gestion du fonds est partagée entre la Cnam et la Caisse des dépôts et consignations (CDC). Depuis 2012, le Fcaata est consolidé dans les comptes de la branche AT-MP. Un peu moins de 1 700 établissements sont aujourd'hui inscrits sur les listes ouvrant un droit d'accès au dispositif Acaata. Fin juin 2014, 85 156 personnes au total avaient pu bénéficier de l'allocation.
Etablissement public administratif créé par la LFSS pour 2001 50 ( * ) , le Fiva assure quant à lui la réparation intégrale des préjudices des personnes atteintes de maladies liées à l'amiante et de leurs ayants droit, que ces maladies soient ou non d'origine professionnelle. Le barème d'indemnisation prend en compte à la fois l'incapacité fonctionnelle (préjudice patrimonial ou économique) et les préjudices extrapatrimoniaux ou personnels. Les dépenses du fonds dépendent du nombre d'offres et de la mise en oeuvre du barème voté par le conseil d'administration de l'établissement ainsi que de l'issue des contentieux relatifs aux offres du Fiva qui peuvent aboutir à une majoration des offres. Outre les dotations versées par la branche AT-MP et, selon les années, par l'État, le Fiva dispose d'autres ressources financières constituées notamment de reprises sur provisions et des produits des actions subrogatoires engagées par le fonds à l'encontre des employeurs au titre de la faute inexcusable. |
a) Le fonds de cessation anticipée d'activité des travailleurs de l'amiante (Fcaata) : un dispositif qui a achevé sa montée en charge dès 2008
Après une croissance régulière du nombre d'allocataires entre 2000 et 2006, le nombre de bénéficiaires du Fcaata s'est stabilisé avant de décroître progressivement à partir de 2008. Depuis 2013, le nombre d'entrées dans le dispositif est inférieur au nombre de sorties. Dans la quasi-totalité des cas, les sorties du dispositif résultent du départ à la retraite des bénéficiaires. Le nombre d'allocataires est ainsi passé de 3 800 en 2000 à 23 000 en 2013 avant d'être ramené à 21 500 en 2014. Il devrait atteindre 18 600 allocataires en 2015.
Selon la commission des comptes de la sécurité sociale dans son rapport de septembre dernier, les effectifs d'allocataires diminueraient de 10,2 % en 2016 et de 7,8 % en 2017. Dans un contexte de revalorisation quasi-nulle, les allocations de cessation anticipée d'activité des travailleurs de l'amiante (Acaata) poursuivraient ainsi leur baisse tendancielle (- 8,6% en 2017 après - 12,1 % en 2016). En revanche, le transfert compensatoire à la Cnav continuerait sa montée en charge. Après 81 millions d'euros en 2014 et 136 millions d'euros en 2017, son niveau est estimé à 148 millions d'euros en 2018.
Le fonds a été déficitaire de 14 millions d'euros en 2016. En 2017, il resterait déficitaire de 9 millions d'euros et son solde cumulé fin 2017 deviendrait négatif pour s'établir à 7 millions d'euros. Les dépenses prévisionnelles pour 2018 se caractérisaient par une évolution proche des années précédentes, avec une baisse de l'ordre de 10 %. Dans ces conditions, le projet de loi de financement de la sécurité sociale pour 2018 fixe à 613 millions d'euros la contribution de la branche AT-MP au Fcaata l'année prochaine, ce qui lui permettrait de dégager un excédent de 7 millions d'euros et de maintenir à l'équilibre son solde net cumulé.
Charges et produits du Fcaata de 2015 à 2018
(en millions d'euros)
|
Année |
2015 |
2016 |
2017 (p) |
2018 (p) |
|
Charges |
743 |
649 |
636 |
606 |
|
taux d'évolution |
- 4,6 % |
- 12,6 % |
- 2,1 % |
- 4,7 % |
|
Acaata |
434 |
387 |
348 |
319 |
|
Prise en charge de cotisations d'assurance volontaire vieillesse |
98 |
87 |
78 |
72 |
|
Transfert à la Cnav |
118 |
91 |
136 |
148 |
|
Prise en charge de cotisations retraite complémentaire |
85 |
73 |
66 |
61 |
|
Autres* |
8 |
11 |
8 |
6 |
|
Produits |
729 |
635 |
626 |
613 |
|
taux d'évolution |
- 15,3 % |
- 12,8 % |
- 1,4 % |
- 2,1 % |
|
Dotation Cnam-AT-MP |
693 |
600 |
626 |
613 |
|
Contribution du régime AT-MP des salariés agricoles |
0,3 |
0,2 |
0,2 |
0,2 |
|
Droits sur les tabacs |
35 |
35 |
0 |
0 |
|
Résultat net |
- 14 |
- 14 |
- 9 |
7 |
|
Résultat net cumulé |
16 |
2 |
- 7 |
0 |
* Les autres charges sont essentiellement constituées des charges de gestion des Cramet de la MSA. Il s'agit en outre des charges de gestion de la CDC et de dotations aux provisions.
Source : Réponses du ministère des affaires sociales et de la santé au questionnaire de la commission des affaires sociales
b) Le fonds d'indemnisation des victimes de l'amiante (Fiva) : des dépenses d'indemnisation en baisse
Après une hausse régulière (+ 6,4 % en 2015 par rapport à 2014), le nombre de demandes d'indemnisation déposées par des victimes directes de l'amiante auprès du Fiva affiche une baisse en 2016 : 4 228 demandes contre 4 378 en 2015, soit une diminution de 3 %. Parallèlement, 7 328 dossiers ont donné lieu à une offre d'indemnisation contre 8 186 en 2015, soit une réduction de 10 %. Au total, le montant des dépenses du Fiva s'est élevé à 467 millions d'euros en 2016, en baisse annuelle de 11 %.
Cette inflexion semble se confirmer en 2017, avec une baisse globale de 5 % des dépenses d'indemnisation au troisième trimestre . Le nombre total de nouvelles demandes d'indemnisation adressées au Fiva cette année devrait s'élever à 19 000 environ, contre plus de 20 000 auparavant. Dans ces conditions, le montant prévisionnel des dépenses d'indemnisation a été largement réévalué à la baisse, passant de 479 millions à 384 millions d'euros (soit une baisse de 20 %). Au regard de cette décroissance d'activité constatée en cours d'exécution, la dotation de la branche AT-MP au fonds pour 2017 est ramenée de 400 millions à 250 millions d'euros (article 3 du PLFSS pour 2018).
Compte tenu des dépenses prévues pour 2017, le résultat de l'exercice serait déficitaire de près de 44 millions d'euros et le résultat cumulé fin 2017 serait de 31,4 millions. Le fonds de roulement serait ramené à 97,7 millions d'euros, un montant correspondant à plus de trois mois de dépenses d'indemnisation. Le projet de loi de financement de la sécurité sociale pour 2018 fixe la dotation de la branche AT-MP au Fiva à 270 millions d'euros l'année prochaine, ce qui ramènerait le fonds de roulement à environ 81 millions d'euros en fin d'exercice .
Vingt ans après le début de l'interdiction de l'usage de l'amiante, votre rapporteur estime que si elle venait à se confirmer, l'évolution qui caractérise l'activité du Fiva serait une étape importante . Compte tenu du délai de latence des maladies liées à l'amiante, les études épidémiologiques prévoyaient un pic des demandes adressées au fonds en 2020. La tendance qui se dessine pourrait indiquer que ce cap est désormais dépassé, avec une légère avance par rapport aux prévisions. Votre rapporteur sera donc particulièrement attentif à l'évolution d'activité au cours de l'exercice 2018 .
Votre rapporteur tient également à souligner que la baisse du niveau d'offres formulées est également la conséquence de l'effort de réduction du stock de dossiers en attente de décision, engagée depuis 2012 avec l'amélioration constante des délais de traitement qui produit ses pleins effets en 2017. L'amélioration des délais de décision et de paiement constaté en 2016 se confirme sur les cinq premiers mois de l'année 2017 avec des niveaux désormais nettement inférieurs aux délais légal et réglementaire.
On observe par ailleurs une baisse globale du contentieux indemnitaire. Seul 5 % des offres font désormais l'objet d'un contentieux, ce qui témoigne d'une meilleure acceptation par les victimes ou leurs ayants droit des offres formulées par le fonds.
Les associations auditionnées par votre rapporteur se félicitent de la bonne marche du Fiva tout en reconnaissant qu'il existe encore une marge pour améliorer l'efficacité des actions subrogatoires, d'autant plus que dans 90 % des cas le fonds obtient satisfaction lorsqu'il engage une action en responsabilité contre les employeurs (cette activité lui permet aujourd'hui de récupérer environ 30 millions d'euros chaque année).
Charges et produits du Fiva de 2014 à 2018
(en millions d'euros)
|
Année |
2014 |
2015 |
2016 |
2017 (p) |
2018 (p) |
|
Charges |
520,5 |
521,7 |
466,9 |
393,3 |
375,3 |
|
taux d'évolution |
- 6,3 % |
+ 0,23 % |
- 10,5 % |
- 15,8 % |
- 4,6 % |
|
Produits |
547,1 |
505,7 |
549,4 |
349,5 |
358,9 |
|
taux d'évolution |
+ 128,5 % |
- 7,6 % |
+ 8,6 % |
-36,4 % |
+ 2,7 % |
|
Dotation Cnam-AT-MP |
435,0 |
380,0 |
430,0 |
250,0 |
270,0 |
|
Dotation Etat |
0 |
9,2 |
12,3 |
7,4 |
7,8 |
|
Reprises sur provisions |
79,1 |
79,9 |
69,9 |
62,0 |
51,0 |
|
Autres produits |
33 |
36,6 |
37,2 |
30,1 |
30,1 |
|
Résultat net |
26,7 |
- 16,1 |
82,5 |
- 43,8 |
- 16,4 |
|
Fonds de roulement |
108,9 |
84,8 |
152 |
97,7 |
80,9 |
Source : Réponses du ministère des affaires sociales et de la santé au questionnaire de la commission des affaires sociales
En revanche, comme les années précédentes, votre rapporteur regrette le désengagement dont continue de faire preuve l'État dans le financement du Fiva. Le projet de loi de finances pour 2018 prévoit une dotation complémentaire de l'Etat de 7,8 millions d'euros après 7,4 millions d'euros en 2017. Ce montant ne correspond qu'à environ un cinquième du montant des participations assurées par l'Etat avant 2013. La mission sénatoriale sur l'amiante avait jugé légitime de prévoir un engagement de l'Etat à hauteur d'un tiers du budget du Fiva, au regard tant de ses missions régaliennes que de son rôle assumé en tant qu'employeur.
2. La dotation à la branche maladie au titre de la sous-déclaration des AT-MP
Depuis 1997, conformément à l'article L. 176-1 du code de la sécurité sociale, un versement annuel de la branche AT-MP du régime général au profit de l'assurance maladie est prévu pour tenir compte des dépenses liées à des sinistres ou pathologies d'origine professionnelle mais non déclarés comme tels. Le montant du versement destiné à couvrir les sommes indument mises à la charge de la branche maladie est fixé chaque année par la loi de financement de la sécurité sociale.
Une commission, présidée par un magistrat de la Cour des comptes, évalue tous les trois ans le coût réel de cette sous-déclaration par un rapprochement entre les diverses données épidémiologiques existantes et les statistiques des sinistres indemnisés par la branche. Une estimation du nombre de cas sous-déclarés est rapprochée des données de coût moyen par pathologie fournies par la Cnam.
Dans son rapport de mai 2017, la dernière commission a conclu à une estimation du coût de la sous-déclaration située dans une fourchette comprise entre 815 millions d'euros et 1,530 milliard d'euros . Par rapport aux estimations des précédentes commissions (de 587 millions d'euros à 1,11 milliard d'euros en juin 2011 et de 695 millions à 1,3 milliard d'euros), l'évolution est significative. Entre 2014 et 2017, la progression est de 17,2 % pour la borne basse et de 17,6 % pour la borne haute.
Dans le projet de loi de financement de la sécurité sociale pour 2018, le Gouvernement propose de maintenir la dotation de la branche AT-MP à la branche maladie à 1 milliard d'euros, indiquant que ce montant « prend en compte les progrès mis en avant par la commission en matière de lutte contre la sous-déclaration des AT-MP.
Pourtant, cette commission indique que les principales causes de sous-déclaration des AT-MP demeurent. Elles tiennent tant aux professionnels de santé, dont la formation et l'information sur les questions de santé au travail restent insuffisantes, qu'aux victimes elles-mêmes qui hésitent parfois à déclarer leur pathologie en raison d'appréhensions au regard de l'emploi, de la complexité de la procédure ou encore en raison d'une préférence pour la pension d'invalidité. Elles sont également liées aux employeurs, des organisations syndicales ayant rapporté à la commission la persistance de comportements de dissimulation. A cet égard, il semble que les mesures mises en oeuvre pour réduire l'importance de la sous-déclaration des AT-MP soient encore insuffisantes ou, du moins, qu'elles tardent à produire leurs effets.
Ainsi que la commission des affaires sociales a déjà eu l'occasion de le souligner à plusieurs reprises, la progression continue de ce versement, entièrement supporté par la part mutualisée du financement de la branche AT-MP, inspire quelque doute quant à la réalité des efforts engagés pour lutter contre la sous-déclaration. Les modalités d'évaluation de ce phénomène suscitent elles-mêmes des interrogations, le résultat de l'estimation étant particulièrement tributaire de la méthode utilisée, d'effets de périmètre ainsi que des éléments de coût de la pathologie pris en compte. A titre d'exemple, en ce qui concerne les syndromes liés à l'épaule, le nombre de cas retenus en 2017 est beaucoup plus élevé que celui pris en compte en 2014 car la totalité des affections péri-articulaires liées à l'épaule est désormais pris en compte alors que seul le syndrome de l'épaule enraidie avait été chiffré précédemment.
Au cours de son audition par votre rapporteur, le représentant de la commission a lui aussi reconnu que l'exercice d'évaluation instituait un mécanisme par nature inflationniste, en particulier compte tenu du caractère de plus en plus onéreux du traitement de certaines pathologies. Il a par ailleurs souligné les limites de cette évaluation, à commencer par l'impossibilité de savoir quel serait le taux de reconnaissance des pathologies prises en compte si l'ensemble d'entre elles étaient déclarées. Une autre difficulté est liée au fait que la commission reste encore mal équipée pour obtenir de vraies mesures, car elle dépend très essentiellement de la Cnamts dont la capacité de production de données demeure insuffisante tandis qu'il manque de grandes études épidémiologiques de longue durée pour établir des bases de chiffrage solides.
B. DE NOUVEAUX TRANSFERTS MIS À LA CHARGE DE LA BRANCHE EN APPLICATION DES ORDONNANCES « TRAVAIL » DE SEPTEMBRE 2017
1. Le compte professionnel de prévention et l'élargissement du dispositif de retraite anticipée
La loi du 15 septembre 2017 pour le renforcement du dialogue social a habilité le Gouvernement à simplifier par ordonnance les dispositions législatives relatives au compte personnel de prévention de la pénibilité (C3P) et son régime juridique 51 ( * ) .
|
Le C3P résultant de la réforme des retraites de 2014 Institué par la loi n° 2017-40 du 20 janvier 2014 garantissant l'avenir et la justice de notre système de retraites, le compte personnel de prévention de la pénibilité (C3P) permet à des salariés d'acquérir des droits à des heures de formation, à une réduction du temps de travail sans perte de salaire ou jusqu'à huit trimestres de majoration de la durée d'assurance afin d'anticiper leur départ en retraite dès lors qu'ils ont été exposés, à leur poste de travail, à des facteurs de risques professionnels et que cette exposition, mesurée annuellement, a été supérieure à des seuils déterminés par voie réglementaire. Il s'agit d'un outil individuel, rattaché à chaque salarié, et qui fonctionne selon un système de points : chaque année d'exposition à un facteur de pénibilité équivaut à l'acquisition de quatre points ; en cas de pluri-exposition, le nombre annuel de points est porté à huit. La gestion des comptes était dévolue à la caisse nationale d'assurance vieillesse (CNAV), chargée de créditer les comptes sur les C3P en fonction des déclarations des expositions effectuées par les employeurs par l'intermédiaire du dispositif de déclaration sociale nominative (DSN). Pour la mise en oeuvre de ce dispositif, l'article D. 4161-2 du code du travail définit dix facteurs de pénibilité répartis en trois catégories : . les contraintes physiques marquées : manutentions manuelles de charges lourdes, postures pénibles définies comme positions forcées des articulations, vibrations mécaniques ; . l' environnement physique agressif : agents chimiques dangereux, y compris les poussières et les fumées, activités exercées en milieu hyperbare, températures extrêmes, bruit ; . certains rythmes de travail : travail de nuit, travail en équipes successives alternantes, travail répétitif caractérisé par la réalisation de travaux impliquant l'exécution de mouvements répétés, sollicitant tout ou partie du membre supérieur, à une fréquence élevée et sous cadence contrainte. En application de la réforme des retraites de 2014, le financement du C3P était assuré par un fonds dont les ressources provenaient d'une double cotisation versée par les employeurs : une cotisation de 0,01 % de la masse salariale, due par toutes les entreprises ; une cotisation de 0,2 % de la masse salariale acquittée par les entreprises ayant exposé au moins un de leurs salariés à la pénibilité. |
Initialement, la mise en oeuvre du C3P était prévue, pour l'ensemble des facteurs de pénibilité, au 1 er janvier 2015. Devant les difficultés apparues pour aboutir à une définition des seuils d'exposition et des modalités de mesure des expositions, cette mise en oeuvre a cependant été partiellement repoussée. Seuls quatre facteurs d'exposition ont ainsi pu être pris en compte dès le 1 er janvier 2015 (travail de nuit, travail en équipes successives alternantes, travail répétitif, travail en milieu hyperbare), la prise en compte des six autres ayant été repoussée à deux reprises pour finalement faire l'objet d'une simple obligation déclarative des employeurs à compter du 1 er juillet 2016 .
Au cours de cette période transitoire, plusieurs mesures de simplification ont été adoptées, en particulier pour réduire les contraintes pesant sur les petites entreprises. La loi du 17 août 2015 relative au dialogue social et à l'emploi 52 ( * ) a ainsi supprimé la fiche individuelle de prévention des expositions, que chaque employeur devait tenir pour chaque salarié exposé, pour privilégier une déclaration dématérialisée des expositions via la DSN. Des référentiels professionnels définissant les postes de travail ou métiers exposés à la pénibilité, élaborés par les branches, ont par ailleurs été envisagés pour faciliter les déclarations.
Cependant, malgré les mesures de simplification adoptées, il est apparu qu'un grand nombre d'entreprises, en particulier les plus petites dans des secteurs à forte pénibilité tel que le bâtiment, étaient encore confrontées à d'importantes difficultés de mesure des expositions, notamment pour quatre facteurs : les manutentions manuelles de charges lourdes, les postures pénibles, les vibrations mécaniques et les agents chimiques dangereux.
Dans ces conditions, l'habilitation donnée au Gouvernement à procéder par ordonnance à une réforme de la prise en compte de la pénibilité au travail portait sur l'adaptation des facteurs de risques professionnels mesurés dans le cadre du C3P, des obligations de déclaration, des conditions d'appréciation de l'exposition à certains des facteurs, des modes de prévention, des conditions de compensation de la pénibilité ainsi que des modalités de financement du compte.
Sur ce fondement, l'ordonnance n° 2017-1389 du 22 septembre 2017 relative à la prévention et à la prise en compte des effets de l'exposition à certains facteurs de risques professionnels et au compte professionnel de prévention a profondément réformé le dispositif :
• Le C3P est désormais dénommé « compte professionnel de prévention ».
• Les quatre facteurs de risques professionnels qui posaient le plus de problèmes font désormais l'objet d'un mécanisme de compensation spécifique distinct dans le cadre d'un élargissement du dispositif de départ en retraite anticipée en cas d'incapacité permanente créé par la loi du 9 novembre 2010 portant réforme des retraites .
Ainsi, les personnes exposées à la manutention de charges lourdes, aux postures pénibles, aux vibrations mécaniques ou aux agents chimiques dangereux pourront bénéficier d'un départ anticipé à la retraite dès lors qu'une visite médicale, en fin de carrière, aura permis de démontrer qu'ils ont contracté une maladie professionnelle conduisant à un taux d'incapacité permanente d'au moins 10 %, sans durée d'exposition minimale requise . Ces facteurs ne font plus l'objet d'une obligation déclarative de l'employeur.
• Le financement du compte professionnel de prévention ne sera plus assuré par des cotisations spécifiques versées par les entreprises mais transféré à la branche AT-MP. Ce besoin de financement supplémentaire généré pour la branche AT-MP sera couvert par une hausse de la majoration M4 qui constitue l'une des parties du taux de cotisation employeur couvrant les dépenses mutualisées de la branche au titre du dispositif de retraite anticipée.
La gestion du dispositif est confiée à la direction des risques professionnels de la Cnam et son réseau, la caisse pouvant déléguer tout ou partie de ses missions à un autre organisme par convention. Les droits et obligations du fonds chargé du financement des droits liés au compte sont transférés à la branche AT-MP. Le montant de dépenses prévisionnelles au titre de ces deux dispositifs sera fixé chaque année en loi de financement de la sécurité sociale.
|
Le dispositif de départ en retraite
anticipée en cas d'incapacité permanente
Ce dispositif ouvre la possibilité d'un départ en retraite au taux plein dans deux cas de figure : - pour les personnes justifiant d'un taux d'incapacité permanente supérieur à 20 % résultant d'une maladie professionnelle ou d'un accident du travail ; - pour les personnes dont le taux d'incapacité permanente est supérieur à 10 % et qui ont été exposées pendant au moins dix-sept ans à l'un des dix facteurs de pénibilité si elles justifiaient du lien direct entre cette exposition et leur invalidité, après examen de leur dossier et validation de leur demande par une commission pluridisciplinaire composée notamment du directeur de la caisse de retraites, du médecin-conseil régional de l'assurance maladie et d'un praticien hospitalier particulièrement qualifié en pathologies professionnelles. |
Selon les informations communiquées par le Gouvernement, le montant total des dépenses au titre du compte professionnel de prévention et du dispositif de retraite anticipée pour incapacité permanente est évalué pour la branche AT-MP du régime général à 186 millions d'euros en 2018 :
- 104 millions d'euros au titre du compte professionnel de prévention ;
- 82 millions d'euros au titre du dispositif de retraite anticipée pour incapacité permanente (avec un surcoût de l'élargissement du dispositif estimé à 15 millions d'euros en 2018).
La montée en charge de ce double dispositif serait la suivante :
(en millions d'euros)
|
2018 |
2019 |
2020 |
2021 |
|
|
Compte professionnel de prévention |
106 |
166 |
201 |
233 |
|
Élargissement du dispositif de retraite anticipée |
15 |
60 |
89 |
98 |
Source : Direction de la sécurité sociale
Votre rapporteur a néanmoins été sensibilisé au fait qu'il s'agit d'une première estimation très générale, aucun chiffrage précis n'étant pour l'instant disponible , d'autant plus qu'il semble que la Cnam-AT-MP ait pris connaissance assez tardivement du transfert envisagé par le Gouvernement. L'étude d'impact du projet de loi pour le renforcement du dialogue social de septembre 2017 indiquait que 793 760 salariés avaient à ce jour acquis des droits au titre du C3P. Selon toute probabilité, la branche AT-MP sera confrontée à une hausse non négligeable des demandes de reconnaissance de maladies professionnelles. De plus, la Cnav avait mis en place un dispositif d'ouverture et de gestion des droits mais n'avait pas développé l'activité de prévention en entreprise. Si des garanties devront être rapidement apportées quant à la prise en compte des droits déjà acquis et leur liquidation, votre rapporteur souhaite ainsi que tous les moyens nécessaires au développement du volet prévention puissent également être mobilisés afin d'éviter de rester dans une simple logique de réparation.
2. L'intégration du solde de la branche AT-MP des marins
A ces nouvelles dépenses de transfert s'ajoute le fait qu'à partir de 2018, le solde des charges et produits du risque AT-MP du régime des marins sera retracé dans les comptes de la branche AT-MP du régime général. Cette mesure augmente les charges de la branche pour 2018 de 60 millions d'euros (article 18 du PLFSS pour 2018).
Selon les prévisions de la commission des comptes de la sécurité sociale de septembre dernier, les prestations AT-MP versées par le régime des marins (caisse générale de prévoyance de l'Enim) s'élèvent en effet à 61 millions d'euros en 2017 et 60 millions d'euros en 2018. Le besoin de financement diminue tendanciellement, en cohérence avec la baisse des prestations légales (- 3,7 % entre 2015 et 2016, - 0,6 % prévu entre 2017 et 2018).
Pour mémoire, la branche AT-MP du régime des marins était équilibrée par la CNAM depuis 2006.
C. LES PERSPECTIVES PLURIANNUELLES DE LA BRANCHE
L'annexe B du PLFSS pour 2018, dont l'approbation est demandée à son article 24, prévoit la poursuite d'une augmentation régulière des excédents de la branche AT-MP qui atteindraient 1,7 milliard d'euros en 2021 .
Compte tenu des perspectives durablement excédentaires de la branche, votre rapporteur appelle de ses voeux l'affectation de moyens supplémentaires aux actions de prévention mises en oeuvre sur le terrain et juge parallèlement légitime de tirer les conséquences, pour les employeurs, du retour à une situation financière solide, en envisageant une poursuite de la baisse des taux de cotisations.
Prévisions des recettes, dépenses et
soldes
de la branche AT-MP du régime général entre
2017 et 2021
(en milliards d'euros)
|
2017 |
2018 |
2019 |
2020 |
2021 |
|
|
Recettes |
12,8 |
12,7 |
13,2 |
13,8 |
14,4 |
|
Dépenses |
11,8 |
12,2 |
12,4 |
12,5 |
12,7 |
|
Solde |
1,0 |
0,5 |
0,8 |
1,3 |
1,7 |
Source : Annexe B du PLFSS pour 2018
De façon générale, votre rapporteur rappelle que si les résultats obtenus en matière de sinistralité s'avèrent très encourageants, avec un niveau d'accidents du travail historiquement bas et un nombre de maladies nouvellement reconnues passé sous la barre des 50 000, la situation reste à la fois très contrastée selon les secteurs d'activité et évolutive dans le contexte de tertiarisation de l'économie. Votre rapporteur relève notamment la situation difficile du secteur de l'aide à domicile et de l'hébergement pour personnes âgées, où la fréquence des accidents du travail et de 95 pour 1 000 salariés contre moins de 34 pour 1 000 en moyenne dans l'ensemble.
Dans ce contexte, les mesures nouvelles prévues par le PLFSS en matière de couverture et de gestion du risque professionnel constituent certes des avancées auxquelles votre commission ne peut qu'être favorable. Cependant, ces dispositifs demeurent finalement relativement timides au regard des perspectives financières prévues pour les années à venir.
CINQUIÈME
PARTIE
ASSURANCE VIEILLESSE
___________
Alors que le précédent gouvernement s'était félicité l'année dernière d'avoir durablement réglé le problème de l'équilibre financier des retraites, la présentation de ce premier projet de loi de financement de la sécurité sociale (PLFSS) du quinquennat permet de remettre les pendules à l'heure .
En juin dernier, le Conseil d'orientation des retraites (COR), à l'issue d'un nouvel exercice de projections à long terme (horizon 2070), a dressé des perspectives dégradées du solde financier du système de retraite selon lesquelles ce dernier, quel que soit le scénario en matière de croissance économique ou de chômage, serait négatif jusqu'en 2040 .
De plus, contrairement aux prévisions de court terme abusivement optimistes établies dans la LFSS pour 2017, et qui prévoyaient un retour à l'équilibre de la branche vieillesse en 2020, les prévisions à l'horizon 2021 inscrites dans le présent projet de loi reprennent la trajectoire esquissée dans la LFSS pour 2016 : le solde de la branche vieillesse (régimes de base et Fonds de solidarité vieillesse) 53 ( * ) en constante amélioration depuis 2010 va recommencer à se dégrader à partir de 2018 .
Évolution des soldes de la branche vieillesse et
du FSV de 2012 à 2021
(en gras, prévisions
du PLFSS pour 2018 comparées à celles du PLFSS 2017)
(en milliards d'euros)
|
2012 |
2013 |
2014 |
2015 |
2016 |
2017 |
2018 |
2019 |
2020 |
2021 |
|
|
Régime général |
- 4,8 |
- 3,1 |
- 1,2 |
- 0,3 |
1,1/ 0,9 |
1,6/ 1,3 |
0,6/ 0,2 |
0,7/ - 0,8 |
1,1/ - 2,0 |
- 3,0 |
|
Tous régimes
|
- 6,1 |
- 3,6 |
- 0,8 |
0,2 |
1,2/ 1,6 |
1,6/ 1,5 |
0,4/ 0,1 |
0,1/ - 1 |
0,1/ - 2,4 |
- 3,9 |
|
FSV |
- 4,1 |
- 2,9 |
- 3,5 |
- 3,9 |
- 3,8/ - 3,6 |
- 3,8/ - 3,6 |
- 2,6/ - 3,4 |
- 1,3/ - 2,7 |
0,3/ - 1,4 |
- 0,8 |
|
Total branche vieillesse |
- 10,2 |
- 6,5 |
- 4,3 |
- 3,7 |
- 2,6/ - 2 |
- 2,2/ - 2,1 |
- 2,2/ - 3,3 |
- 1,2/ - 3,7 |
0,4/ - 3,8 |
- 4,7 |
|
Total
|
- 19,2 |
- 16 |
- 12,8 |
- 10,2 |
- 6.9/ - 7,0 |
- 4,1/ - 4,9 |
- 0,7/ - 2,2 |
2,7/ 0,6 |
6,7/ 4,8 |
8,6 |
Source : Annexes B des lois de financement de la sécurité sociale pour 2017 et 2018
C'est donc dans ce contexte financier dégradé que va se lancer, au cours de l'année 2018, le projet de réforme systémique des retraites promise par le Président de la République qui avait pourtant affirmé pendant sa campagne que le problème n'était plus financier.
Votre commission, qui s'associera pleinement à la réflexion sur une réforme systémique qu'elle appelle de ses voeux depuis plus de dix ans, prend donc pleinement la mesure du défi financier qu'il reste à surmonter et sera prête, le moment venu, à formuler des propositions courageuses.
I. LA BRANCHE VIEILLESSE : DEUXIÈME « HOMME MALADE » DE LA SÉCURITÉ SOCIALE ?
A. EN 2016 ET 2017, UN DÉFICIT DE LA BRANCHE CONTENU AUTOUR DE 2 MILLIARDS D'EUROS
1. Les régimes de base en excédent : la réforme des retraites de 2010, principale responsable
• En 2016 et 2017, les dépenses de prestations de retraite progressent à un rythme similaire. Les régimes de base ont versé un montant de prestations de 223,4 milliards d'euros en 2016 (+ 1,6 % par rapport à 2015) et de 226,9 milliards d'euros en 2017 (+ 1,6 % également par rapport à 2016) 54 ( * ) . Cette tendance résulte de trois facteurs :
- une progression des effectifs de retraités qui connaît, avec le départ à la retraite des générations du baby-boom une croissance annuelle soutenue et régulière depuis le début des années 2000. Les 607 000 départs à la retraite enregistrés dans le seul régime général en 2016 et les 625 000 de 2017 contribuent à la progression de la population totale de retraités en France qui avoisine les 14 millions de personnes.
Le nombre de départs à la retraite subit encore, pour les années 2016 et 2017, un vent contraire. Le recul de l'âge minimum légal décidé par la réforme des retraites de 2010 contribue à diminuer les dépenses de la branche retraite de 1 milliard d'euros en 2016 et de 2 milliards d'euros en 2017 . A l'inverse, le dispositif de retraite anticipé pour carrière longue élargi de façon déraisonnable par le précédent Gouvernement 55 ( * ) , entraîne une croissance exponentielle des dépenses de retraite dont le rapport de la commission des comptes de la sécurité sociale 56 ( * ) précise, pour la première fois, les montants :
Les retraites anticipées pour carrières longues
|
2015 |
% |
2016 |
% |
2017 (p) |
% |
2018 (p) |
% |
|
|
Régime général |
||||||||
|
Nombre de bénéficiaires d'une RACL en moyenne annuelle |
226 040 |
+ 21 |
259 600 |
+ 15 |
307 340 |
+ 18 |
284 130 |
- 8 |
|
Masses de pensions RACL
|
2 406 |
+ 23 |
2 788 |
+ 16 |
3 359 |
+ 20 |
3 216 |
- 4 |
|
Ensemble des régimes de base |
||||||||
|
Masses de pensions RACL
|
4 929 |
+ 10 |
5 590 |
+ 13 |
6 274 |
+ 12 |
6 225 |
- 1 |
Source : DSS/SDEPF/6A - régimes de retraite
En 2017, le nombre de bénéficiaires de ce dispositif atteindrait son pic (307 000 soit près de la moitié des départs à la retraite) entraînant une dépense supplémentaire de 3,4 milliards d'euros pour le régime général et de 6,2 milliards d'euros pour l'ensemble des régimes de base , soit une augmentation de 12 % par rapport à 2016 (après une hausse de 10 % déjà enregistrée cette année-là).
- une croissance de la pension moyenne servie pour les nouvelles générations de retraités, qui s'explique par un plus fort taux d'activité des femmes et par des carrières de cotisants plus complètes 57 ( * ) . En 2015, le montant mensuel brut moyen de l'avantage principal de droit direct tous régimes confondus (base et complémentaire) est de 1 334 euros par mois (1 673 pour les hommes et 1 021 euros pour les femmes) 58 ( * ) . Il était de 1 174 euros en 2008. La mise en oeuvre de la liquidation unique des régimes alignés (Lura) depuis le 1 er juillet 2017 devrait avoir un effet limité sur le niveau de la pension moyenne, le nombre de retraités perdants et de retraités gagnants devant s'équilibrer 59 ( * ) ;
- une revalorisation très modérée des pensions indexée sur l'inflation pour la seule année 2017. Après une revalorisation de 0,1 % en 2015, il n'y a pas eu en effet de revalorisation en 2016 et cette dernière s'est limitée à 0,8 % au 1 er octobre 2017 60 ( * ) .
• Au niveau des recettes , la branche vieillesse bénéficie en 2016 comme en 2017 de la moitié du produit des cotisations sociales perçues en France : 130 milliards d'euros sur un total de 261 milliards d'euros en 2016 et 134 milliards d'euros sur 269 milliards d'euros prélevés en 2017. La hausse du taux de cotisation retraite décidée en 2012 et 2014 explique le dynamisme de cette recette pour la branche vieillesse (+ 2,7 % en 2016 et + 3,3 %). En 2017, cette augmentation aurait rapporté près d'un milliard d'euros.
Les hausses de cotisations vieillesse entre 2012 et 2017
|
2012 |
2013 |
2014 |
2015 |
2016 |
2017 |
|
|
Taux de cotisation salariale |
6,75 % |
6,85 % |
7,05 % |
7,15 % |
7,25 % |
7,30 % |
|
Taux de cotisation patronale |
9,90 % |
10,00 % |
10,20 % |
10,30 % |
10,40 % |
10,45 % |
La branche vieillesse bénéficie également, par l'intermédiaire du Fonds de solidarité vieillesse (FSV), d'un financement par la CSG prélevée sur les revenus du capital (patrimoine et placement) à hauteur de 9,5 milliards d'euros en 2016 et 2017. L'assiette de ce prélèvement s'avère particulièrement dynamique en 2016 (+ 6 %) et en 2017 (+ 3,4 %).
Enfin, les régimes de base et le FSV sont affectataires d'un volant de recettes tirées des contributions sociales et autres impôts et taxes pour un montant de 22,5 milliards d'euros en 2016 et 21,3 milliards d'euros en 2017. Les variations enregistrées en la matière sont moins le résultat d'un moindre dynamisme de la ressource que des modifications annuelles, opérées par l'administration, dans les arbitrages d'affectations de ressources entre les différentes branches de la sécurité sociale.
La contribution employeur payée par l'État pour le régime de retraite des fonctionnaires s'élève à 38,8 milliards d'euros en 2016 comme en 2017 et qui demeurera relativement constant en 2018 (39,7 milliards d'euros).
La branche vieillesse illustre donc parfaitement le constat formulé par la Cour des comptes dans son dernier rapport sur l'application des lois de financement quant à la politique menée par le précédent Gouvernement en matière de finances sociales : une « dynamique de dépense insuffisamment maîtrisée » mais « un apport déterminant des hausses de prélèvements dans la réduction progressive des déficits » 61 ( * ) .
Comme l'indiquait l'année dernière votre rapporteur, notre ancien collègue Gérard Roche, le Gouvernement a profité du formidable effet d'aubaine qu'a constitué la réforme des retraites de 2010 sans rien faire sur la baisse des dépenses en matière de retraite 62 ( * ) . Il s'est contenté de piloter le déficit de la branche en augmentant le taux de cotisation « retraites » qui s'élève depuis le 1 er janvier 2017 à 17,75 %. L'augmentation de ce taux, outre qu'elle pèse durement sur le coût du travail, épuise le levier de réforme que représente la hausse des cotisations.
À l'inverse, alors que l'année 2018 sera marquée par l'achèvement du recul de l'âge légal , cette mesure forte de la réforme de 2010 aura contribué à une économie globale de l'ordre de 10,7 milliards d'euros pour l'ensemble des régimes de base (6 milliards d'euros sur le seul champ de la Cnav) 63 ( * ) depuis 2010. Cette économie est à comparer avec le coût total du dispositif de retraite anticipée pour carrière longue qui atteint le montant de 23 milliards d'euros depuis 2015.
2. Le Fonds de solidarité vieillesse, un déficit persistant de près de 4 milliards d'euros
En 2016 et 2017, le FSV affiche un déficit de 3,6 milliards d'euros (contre 3,9 milliards d'euros en 2015). Ces deux années ont pourtant été marquées par des changements considérables affectant à la fois les produits et les charges du Fonds.
|
Les charges et les ressources
Créé en 1993, le Fonds de solidarité vieillesse (FSV) est un établissement public de l'État à caractère administratif, placé sous la tutelle du ministère chargé de la sécurité sociale et du ministère chargé du budget. Il assure le financement d'avantages vieillesse non contributifs par le biais de transferts aux régimes d'assurance vieillesse de base et complémentaires. Relevant de la solidarité nationale, ces avantages sont financés au moyen de ressources fiscales qui sont affectées au fonds. Les charges du FSV (19,5 milliards d'euros en 2018) se répartissent entre : - des prises en charge de cotisations au titre de périodes validées gratuitement par les régimes de base (environ 14,2 milliards d'euros en 2018), principalement au titre du chômage (12 milliards d'euros) et de la maladie (1,8 milliard d'euros) mais également du service national ou depuis 2015 des périodes de stage et de formation professionnelle des chômeurs ; - des prises en charge des allocations du minimum vieillesse (3,3 milliards d'euros en 2018) et de la moitié du minimum contributif en 2018 (1,7 milliard d'euros) 64 ( * ) Les ressources du FSV (16,2 milliards d'euros en 2018), dont la structure a connu une importante réforme en 2016, sont constituées exclusivement par une partie des prélèvements sociaux sur les revenus du capital (placement et patrimoine) : - la CSG prélevée sur cette catégorie de revenus (12 milliards d'euros en 2018) ; - le prélèvement social sur ces revenus (4,1 milliards d'euros). L'article 18 du présent projet de loi supprime l'affectation au FSV du prélèvement de solidarité sur les revenus du capital (2,5 milliards d'euros en 2017). |
- en 2016 , presque l'intégralité des ressources du FSV a été modifiée afin de lui affecter l'essentiel des recettes des prélèvements sociaux (CSG, prélèvement social, prélèvement de solidarité) sur les revenus du capital (placement et patrimoine).
Cette décision intervenait à la suite de l'arrêt « de Ruyter » de la Cour de justice de l'Union européenne qui interdisait à la France de soumettre à des prélèvements sociaux les revenus du capital de personnes étrangères non affiliées à la sécurité sociale française 65 ( * ) . Optant pour une solution juridique très fragile, le Gouvernement a décidé de maintenir cette imposition en affectant toutefois le produit de l'ensemble des prélèvements sociaux sur les revenus du capital au financement de dispositifs de solidarité, en l'espèce ceux de la branche vieillesse par l'intermédiaire du FSV. Comme l'indique le rapport de la commission des comptes, « globalement ces opérations ont conduit à une légère croissance des produits du FSV en 2016 de 0,4 % » ;
- en 2017 , suivant une préconisation du rapport de la Mecss du Sénat 66 ( * ) et dans la logique de cantonnement du financement des seules dépenses de solidarité au sein du FSV, la LFSS pour 2017 a décidé la fin progressive du financement par le Fonds du minimum contributif (Mico) 67 ( * ) .
Dispositif « hybride », relevant d'une solidarité professionnelle, le Mico sera progressivement repris jusqu'en 2020 par les régimes de base qui le financeront à terme exclusivement. Cette décision entraîne une diminution des dépenses du FSV de 1 milliard d'euros en 2017. Elle conduira en 2020 à la disparition de la section 2 du budget du FSV ( voir tableau infra ) qui avait été créée en 2016 pour bien distinguer d'une part, les mécanismes de pure solidarité financés par les prélèvements sur les revenus du capital et d'autre part, les autres dispositifs financés par le FSV.
On notera par ailleurs le poids persistant de la dépense liée à la prise en charge des périodes assimilées au titre du chômage qui pèsent pour plus de 11 milliards d'euros sur les 20 milliards d'euros de dépenses du Fonds. Comme l'avait expliqué le rapport du Sénat sur le FSV, la faible diminution du nombre de chômeurs est compensée par le mécanisme de calcul de la prise en charge des cotisations des périodes assimilées au titre du chômage qui prend également en compte la progression du Smic horaire 68 ( * ) .
Votre rapporteur remarque, au titre de ces deux exercices, qu'en matière de relations entre le FSV et le reste de la sphère sociale, « il faut que tout change pour que rien ne change » ... Ces décisions majeures affectant le compte du FSV n'ont pas eu d'effet significatif sur le niveau de son déficit dont les gouvernements successifs semblent parfaitement s'accommoder, comme le montrent une fois de plus les mesures prises dans ce PLFSS ( voir infra ). Depuis 2010, le déficit du FSV n'a été inférieur à 3,5 milliards d'euros qu'à deux reprises avec un niveau moyen de déficit sur la période 2014-2016 de 3,7 milliards d'euros, supérieur à celui de la période antérieure (- 3,5 milliards d'euros) 69 ( * ) .
B. À PARTIR DE 2018, UNE DÉGRADATION IMPORTANTE DES COMPTES DE LA BRANCHE VIEILLESSE À L'OPPOSÉ DU REDRESSEMENT OPÉRÉ AU SEIN DE LA SÉCURITÉ SOCIALE
1. Une dégradation des comptes des régimes de base entre 2018 et 2021 plus marquée que prévue
En 2018 , les comptes de la branche vieillesse se dégraderont faisant passer le déficit de 2,1 milliards d'euros à 3,3 milliards d'euros . Cette évolution tient exclusivement à la diminution de l'excédent des régimes de base (passant de 1,5 milliard d'euros à 100 millions d'euros) alors que le déficit du FSV devrait diminuer légèrement pour la première fois depuis 2013.
Ces chiffres s'inscrivent dans la tendance dessinée par les prévisions pluriannuelles contenues dans la LFSS pour 2016 qui indiquaient que les régimes de base rebasculeraient dans les déficits à compter de 2018. Les comparaisons avec les prévisions formulées dans la LFSS pour 2017 ne doivent pas être interprétées comme une dégradation spectaculaire des comptes de la branche vieillesse, ces prévisions apparaissant aujourd'hui comme abusivement optimistes ( voir encadré ) .
• Les dépenses de prestations de retraite augmenteront en 2018 de 2,6 % pour atteindre un montant de prestations versées par les régimes de base de 232,3 milliards d'euros pour un montant global de dépenses des régimes de base de 236,4 milliards d'euros (voir commentaire de l'article 30 ). L'année prochaine sera marquée par l'arrêt du recul de l'âge légal issu de la réforme de 2010 qui ne devrait plus rapporter que 200 millions d'euros (contre 2 milliards d'euros en 2017). « En concernant à nouveau des générations entières, les départs à la retraite à l'âge légal et le nombre de nouveaux mois en paiement correspondant retrouveront une progression régulière à partir de 2018 » , note le rapport de la commission des comptes qui estime que le nombre de départs à la retraite devrait croître de 5,4 % (contre + 2,9 % en 2017).
Votre rapporteur déplore qu'au moment où s'achève le recul de l'âge légal dans le régime général et l'ensemble des régimes de retraite de la fonction publique, ce mécanisme commence juste à s'appliquer, depuis le 1 er juillet 2017, dans les régimes spéciaux (SNCF, RATP et industries électriques et gazières). Il devrait toutefois contribuer à ralentir les dépenses de ces régimes dont l'équilibre financier est assuré par le versement d'une subvention de l'État 70 ( * ) .
La hausse des dépenses s'explique également par l'impact de la revalorisation des pensions de base de 0,8 % intervenue au 1 er octobre 2017. En revanche, l'article 29 du présent projet de loi reporte la revalorisation des pensions de base prévue le 1 er octobre 2018 au 1 er janvier 2019. Cette mesure permet de dégager une économie estimée à 380 millions d'euros en 2018 (voir le commentaire de l'article 29).
|
LFSS pour 2017 : un tour de passe-passe préoccupant Comme le révélait le dernier rapport d'application des lois de financement de la sécurité sociale de la Cour des comptes, il semble que le gouvernement précédent ait opéré l'année dernière un tour de passe-passe, ayant eu pour conséquence de faire apparaître la situation de la branche vieillesse sous un jour beaucoup plus favorable que dans la réalité... La Cour a constaté que les hypothèses économiques contenues dans le programme de stabilité de la France, transmis à la commission européenne en avril dernier, n'étaient pas les mêmes que celles contenues dans la LFSS pour 2017 : « L'écart par rapport à cette dernière, soit 5,5 milliards d'euros en 2020 , provient pour partie de transferts prévisionnels de recettes entre branches qui ont été intégrés aux trajectoires pluriannuelles de la loi de financement pour 2017 sans être portés à la connaissance du Parlement (pour 3 milliards d'euros au total au bénéfice de la branche vieillesse à l'horizon 2020, répartis à parts égales entre les branches maladie, AT-MP et famille). » (p. 79) Comme le montre le tableau des soldes de la branche vieillesse présentés dans l'introduction de cette partie, l'écart entre les prévisions contenues dans l'annexe B du PLFSS pour 2017 et celles présentées dans le PLFSS pour 2018 sont significatifs. Alors que le solde de la branche vieillesse était censé redevenir positif en 2020 (+ 400 millions d'euros) après avoir été ramené à - 2,2 milliards d'euros en 2018 et - 1,2 milliard en 2019, il est désormais appelé à se creuser dès 2018 (- 3,3 milliards d'euros) et à s'aggraver continument jusqu'en 2021 où il atteindrait 4,7 milliards d'euros. Cette trajectoire retrouve celle qui avait été présentée dans l'annexe B du PLFSS pour 2016 s'agissant la branche vieillesse : - 3,1 milliards d'euros en 2018 et - 3,8 milliards en 2019. La fiabilité de l'annexe B du PLFSS pour 2017 semble donc sérieusement pouvoir être interrogée. Les transferts entre branches posent la question du pilotage des différents soldes au sein de la sécurité sociale. Votre rapporteur note cependant qu'ils ont, en l'espèce, très opportunément servi le discours de la précédente majorité désireuse d'afficher un retour à l'équilibre de la branche vieillesse, à la veille d'une année électorale décisive. Votre commission avait d'ailleurs exprimé son scepticisme, l'année dernière, face à un satisfecit du Gouvernement qui n'était justifié par aucune de ses décisions. |
De plus, l'effet de la mise en oeuvre de la liquidation unique des régimes alignés (Lura) en année pleine entraînerait une économie de 100 millions d'euros sur la masse des prestations servies par le régime de base, confirmant le caractère neutre pour les finances sociales de cette mesure.
• En matière de recettes , l'année 2018 n'est marquée par aucune évolution significative à l'exception d'une suppression de recettes pour le FSV ( voir infra ). Le produit des cotisations vieillesse rapportera 137,3 milliards d'euros (+ 2,4%) en raison uniquement du dynamisme de la masse salariale puisque le relèvement des taux de cotisation a pris fin en 2017. Les cotisations bénéficient en effet sur les trois exercices couverts par ce PLFSS du fort dynamisme de la masse salariale (+ 2,6 % en 2016, + 3,3 % en 2017 et + 3,1 % en 2018). Cette tendance est d'ailleurs censée se poursuivre sur l'ensemble du cycle de prévisions figurant dans ce PLFSS (+ 3,2 % en 2019, + 3,6 % en 2020 et + 3,8 % en 2021).
2. Le projet de loi de financement de la sécurité sociale pour 2018 va contribuer à dégrader, une fois encore, les comptes du FSV
L'année 2018 pourrait être marquée, pour la première fois depuis 2013 , par une diminution du déficit du FSV qui passerait de 3,6 milliards d'euros en 2017 à 3,4 milliards d'euros. Cette baisse aurait toutefois pu être plus marquée encore sans les mesures proposées dans ce PLFSS. En effet et comme en atteste le rapport de la commission des comptes de la sécurité sociale de septembre dernier, à réglementation constante, la prévision du déficit du FSV se serait élevée à - 2,7 milliards d'euros pour l'année 2018.
Cet écart de 700 millions d'euros résulte de la combinaison des articles 7 et 18 de ce projet de loi en recettes et de l'article 28 pour les charges du Fonds.
• L'augmentation de 1,7 point des taux de CSG prévue à l'article 7 affecte directement le produit de la CSG sur les revenus dits « du capital » dont le FSV est le principal affectataire pour la branche vieillesse. Passant de 8,2 % à 9,9 %, ce taux de cotisation permet de faire passer le montant de la recette CSG du FSV de 9,7 milliards d'euros en 2017 à 12 milliards d'euros en 2018, soit un surplus de 2,1 milliards d'euros 71 ( * ) . Toutefois, dans le même temps, l'article 18 (3° du I et 1° du IV) supprime l'affectation au FSV du prélèvement de solidarité sur les revenus du capital , assis sur les revenus de placement et de patrimoine au taux de 2 %. Cette mesure entraîne la baisse des recettes du Fonds pour un montant qui aurait atteint 2,6 milliards d'euros en 2018.
Ce PLFSS conduit donc à une perte nette des recettes du FSV de l'ordre de 500 millions d'euros.
• Au niveau des dépenses, l'article 28 prévoit une revalorisation progressive, sur les trois prochaines années, des allocations constitutives du minimum vieillesse pour porter son plafond de ressources à l'horizon 2020 de 803 euros à 903 euros pour une personne seule et de 1 247 euros à 1 402 euros pour un couple de bénéficiaires ( voir le commentaire de cet article ). L'étude d'impact estime qu'en 2018, cette mesure entraînerait un surcroit de dépenses de 115 millions d'euros. En 2019, le coût supplémentaire de cette mesure s'élèverait à 340 millions d'euros et en 2020 , une fois le dispositif totalement monté en charge, à 525 millions d'euros . Ces montants ne tiennent pas compte des conséquences de l'avancement de la date de revalorisation annuelle du minimum vieillesse du 1 er avril au 1 er janvier, prévu à l'article 29, qui devrait entraîner un surcroit de dépenses à partir de 2019.
Aucune recette supplémentaire n'a été affectée au FSV pour compenser cette hausse du minimum vieillesse qui est donc financée entièrement par une augmentation du déficit du Fonds et donc de la dette qu'il fait porter à l'Acoss.
Comptes prévisionnels du fonds de solidarité vieillesse 2016-2021
|
FSV : PRESENTATION DES COMPTES PREVISIONNELS 2016 A 2021 PAR SECTION EN M€ |
||||||
|
SECTION 1 : OPERATIONS DE SOLIDARITE |
2016 |
2017 |
2018 |
2019 |
2020 |
2021 |
|
CHARGES DE SOLIDARITE |
17 133 |
17 353 |
17 802 |
18 321 |
18 568 |
18 488 |
|
Au titre du service national |
29 |
29 |
30 |
30 |
31 |
31 |
|
Au titre du chômage régimes de base |
11 318 |
11 454 |
11 616 |
11 817 |
11 809 |
11 669 |
|
Au titre du chômage régimes complémentaires |
353 |
352 |
358 |
376 |
376 |
376 |
|
Au titre de la maladie |
1 669 |
1 747 |
1 811 |
1 853 |
1 897 |
1 948 |
|
Au titre des stagiaires |
231 |
235 |
236 |
241 |
245 |
251 |
|
Au titre des apprentis |
20 |
94 |
96 |
97 |
98 |
99 |
|
Sous-total Prise en charge de cotisations |
13 620 |
13 911 |
14 147 |
14 414 |
14 456 |
14 373 |
|
Au titre du minimum vieillesse |
3 118 |
3 109 |
3 249 |
3 500 |
3 698 |
3 688 |
|
Majoration pour enfants |
0 |
0 |
0 |
0 |
0 |
0 |
|
Autres charges techniques (frais MV) |
42 |
42 |
43 |
44 |
45 |
45 |
|
Sous-total Prises en charge de prestations de solidarité |
3 161 |
3 151 |
3 292 |
3 544 |
3 743 |
3 733 |
|
ANV, remises/annul/créances sur produits |
2 |
0 |
0 |
0 |
0 |
0 |
|
FAR et dégrèvements |
350 |
290 |
362 |
362 |
369 |
380 |
|
Charges de gestion courante (gestion administrative) |
0,7 |
0,8 |
1,0 |
1,0 |
1,0 |
1,0 |
|
Sous-total charges diverses |
352 |
291 |
363 |
363 |
370 |
381 |
|
PRODUITS AFFECTES SECTION 1 |
16 468 |
16 236 |
16 149 |
16 632 |
17 153 |
17 735 |
|
CSG sur revenus du patrimoine et des placements |
9 663 |
9 700 |
12 014 |
12 375 |
12 764 |
13 197 |
|
Prélèvement social s/revenus du capital |
4 202 |
3 983 |
4 135 |
4 257 |
4 389 |
4 538 |
|
Prélèvement solidarité s/revenus du capital |
2 509 |
2 553 |
0 |
0 |
0 |
0 |
|
Annulation de charge sur exercice antérieur |
94 |
0 |
0 |
0 |
0 |
0 |
|
Produits financiers et divers |
0,00 |
0,08 |
0,08 |
0,08 |
0,08 |
0,08 |
|
SOLDE DE LA SECTION 1 |
-665 |
-1 177 |
-1 653 |
-1 689 |
-1 415 |
-752 |
|
Déficit cumulé S1 non repris par la CADES |
-665 |
-1 782 |
-3 436 |
-5 125 |
-6 540 |
-7 292 |
|
SECTION 2 (2016) et section distincte MICO |
2016 |
2017 |
2018 |
2019 |
2020 |
2021 |
|
CHARGES AUTRES PRESTATIONS |
3 611 |
2 514 |
1 737 |
967 |
0 |
0 |
|
Majoration pour conjoint à charge |
36 |
0 |
0 |
0 |
0 |
0 |
|
Minimum contributif |
3 494 |
2 514 |
1 737 |
967 |
0 |
0 |
|
Sous-total Prises en charge autres prestations |
3 529 |
2 514 |
1 737 |
967 |
0 |
0 |
|
ANV, remises/annul/créances sur produits |
75 |
0 |
0 |
0 |
0 |
0 |
|
Frais d'assiette et de recouvrement |
7 |
0 |
0 |
0 |
0 |
0 |
|
Dotations aux provisions |
0 |
0 |
0 |
0 |
0 |
0 |
|
Charges de gestion courante (gestion administrative) |
0 |
0,1 |
0,1 |
0,0 |
0,0 |
0,0 |
|
Sous-total charges diverses |
82 |
0 |
0 |
0 |
0 |
0 |
|
PRODUITS AFFECTES SECTION 2 |
636 |
6 |
0 |
0 |
0 |
0 |
|
Contrib. s/avantages retraite+préretraite |
231 |
4 |
0 |
0 |
0 |
0 |
|
Redevance fréquences (licence UMTS) |
30 |
0 |
0 |
0 |
0 |
0 |
|
Taxe sur les salaires |
338 |
0 |
0 |
0 |
0 |
0 |
|
Autres (déshér.) |
17 |
1 |
0 |
0 |
0 |
0 |
|
Antériorité des autres recettes hors capital |
20 |
1 |
0 |
0 |
0 |
0 |
|
SOLDE DE LA SECTION DISTINCTE MICO (ex section 2) |
-2 976 |
-2 509 |
-1 737 |
-967 |
0 |
0 |
|
Déficit cumulé S2 non repris par la CADES |
-2 976 |
-5 484 |
-7 222 |
-8 189 |
-8 189 |
-8 189 |
|
SOLDE SECTION 1 + 2 |
-3 641 |
-3 626 |
-3 390 |
-2 656 |
-1 415 |
-752 |
|
Déficit cumulé non repris par la CADES |
-3 641 |
-7 267 |
-10 657 |
-13 313 |
-14 728 |
-15 480 |
Source : FSV
Votre rapporteur déplore que l'une des principales promesses de campagne du Président de la République, portant sur l'augmentation du pouvoir d'achat des retraités les plus modestes, ne soit purement et simplement pas financée.
Cette situation est d'autant plus dommageable que la décision, prise dans la LFSS pour 2017, de transférer le financement du Mico aux régimes de base devait permettre, à recettes constantes, de rétablir l'équilibre du FSV en 2020. En 2018, ce transfert progressif allège en effet les charges du Fonds de près de 800 millions d'euros, avant une diminution de 1,2 milliard d'euros en 2019 et de 900 millions d'euros en 2020.
Or, comme l'avait montré le rapport de la Mecss du Sénat, l'objet du FSV est bien d'assurer le financement, par des ressources fiscales suffisantes et sous la responsabilité de l'État, des dispositifs de solidarité de la branche vieillesse.
Avec cette série de dispositions, le Gouvernement montre qu'il s'inscrit dans la continuité de son prédécesseur, utilisant le FSV comme agent de trésorerie des régimes de base et non comme un outil de clarification des circuits de financement de la solidarité dans la branche vieillesse.
Ce constat est d'autant plus prégnant que les déficits cumulés du FSV, portés par l'Acoss depuis l'épuisement du plafond de transmission de dette sociale à la Cades en 2016, atteignent des montants colossaux : 11 milliards d'euros fin 2018 et à terme 15,5 milliards d'euros (en 2021) .
II. À LA VEILLE DE LA RÉFORME SYSTÉMIQUE, DES PERSPECTIVES DE MOYEN TERME DÉGRADÉES AUXQUELLES LE GOUVERNEMENT EST TENU DE RÉPONDRE
A. LES DERNIÈRES PRÉVISIONS DU CONSEIL D'ORIENTATION DES RETRAITES SOULIGNENT L'ABSENCE DE PÉRENNITÉ FINANCIÈRE DU SYSTÈME DE RETRAITES
1. Sans mesure nouvelle, notre système de retraite est en déséquilibre dans tous les scénarios jusqu'en 2040
Dans son dernier rapport annuel, publié en juin 2017, le Conseil d'orientation des retraites (Cor) dresse des perspectives financières du système des retraites beaucoup plus dégradées à moyen terme que dans son précédent rapport pour l'année 2016.
Quel que soit le scénario de productivité du travail, facteur le plus déterminant pour l'équilibre financier du système de retraite, ce dernier ne serait pas assuré avant 2040 (dans le meilleur des cas) alors qu'il devait l'être à partir de 2024 dans les précédentes prévisions ( voir les graphiques ci-après ).
L'évolution des projections entre 2016 et 2017 résulte d'un nouvel exercice complet de projections, mené cette année par le Cor, dont les déterminants n'avaient pas été modifiés depuis 2012.
Trois changements d'importance 72 ( * ) sont à noter par rapport à l'exercice de 2012 et ont un impact négatif sur le solde financier des retraites :
- la révision des hypothèses démographiques et de population active par l'Insee (octobre 2016) tout d'abord. Elles pointent la réduction du solde migratoire annuel moyen (+ 70 000 par an au lieu de + 100 000 précédemment 73 ( * ) ) et l'augmentation plus forte de l'espérance de vie en particulier pour les hommes (allongement de 1,7 an de l'espérance de vie à 60 ans pour les hommes en 2060, par rapport aux dernières prévisions) ;
- la révision des hypothèses relatives à la masse salariale de la fonction publique ensuite . Les conséquences du gel du point d'indice entraînent un retard dans la convergence du traitement moyen dans la fonction publique avec celle du salaire moyen dans le secteur privé. Si le gel de l'indice a un impact positif global sur les finances publiques, il entraîne un besoin de financement plus grand pour les régimes de retraite de la fonction publique et dégrade donc le solde financier du système de retraite ;
ÉVOLUTION DU SOLDE DU SYSTÈME DE
RETRAITE
PRÉVISIONS DU COR ENTRE 2016 ET 2017
Rapport annuel 2016
Rapport annuel 2017
- le recul de la période dite de « raccordement » enfin , entre d'une part, les trajectoires de court terme du solde financier (horizon 2025-2030) qui s'appuient sur des données socio-économiques observées et, d'autre part, les trajectoires de long terme qui résultent des hypothèses macro-économiques contenues dans les différents scénarios du conseil (productivité du travail à 1 %, 1,3 %, 1,5 % ou 1,8 %). Notre économie affichant depuis la crise économique un taux de productivité inférieur à 1 % 74 ( * ) , la période de raccordement avec les scénarios de productivité du Cor, qui était située entre 2025 et 2028 lors du précédent exercice de projections, a été repoussée à 2032, ce qui conduit à dégrader significativement la trajectoire du solde au cours des années 2020.
Ce dernier déterminant ne relève pas que d'une convention comptable. Il souligne en réalité la fragilité des projections de moyen terme et a fortiori de long terme du Cor, qui par définition, ne s'appuient pas sur des résultats réellement constatés de l'économie. Or, plus l'économie tarde à rejoindre le sentier de croissance dessinée par les hypothèses des scénarios du Cor, plus le retour à l'équilibre financier est retardé. Ceci confirme l'intuition de votre rapporteur qu'il conviendrait de limiter à un horizon de moyen terme (n+25ans) l'exercice de projection et se fixer l'objectif politique d'un équilibre financier sur la période.
Les projections sur une plus longue période, s'appuyant à la fois sur des perspectives démographiques plus favorables une fois que sera passée la « bosse démographique » liée à la retraite de la génération du baby-boom 75 ( * ) et sur des hypothèses macro-économiques correspondant peu aux performances réelles de l'économie française, peuvent même d'ailleurs conduire à l'inaction politique.
Le rapport du COR a toutefois le mérite, cette année, de lever tous les doutes sur la nécessité de conduire une réforme pour assurer l'équilibre financier de nos retraites. Votre commission n'a de cesse de le rappeler depuis plus de trois ans avec la proposition de repousser l'âge minimum légal d'au moins un an pour le porter à 63 ans afin de l'aligner sur l'âge du taux plein, sans décote provisoire, dans les régimes complémentaires du secteur privé 76 ( * ) .
2. Pour la première fois depuis sa création en 2014, le Comité de suivi des retraites formule une recommandation pour le respect de l'objectif de pérennité financière du système des retraites
Créé par la réforme des retraites de 2014 77 ( * ) , le Comité de suivi des retraites remet chaque année avant le 15 juillet un rapport sur le respect par le système des retraites des trois objectifs qui lui sont assignés par la loi : pérennité financière, équité et niveau de vie des personnes retraitées.
Il constate dans son dernier rapport, en s'appuyant sur les travaux du Cor, que « à échéance 2020, le solde global du système serait de - 0,4% du PIB, en légère dégradation par rapport au dernier exercice de projection (- 0,2%). (...) A long terme, le système ne serait pas équilibré dans les scénarios de croissance de la productivité à 1 % et 1,3 % et l'horizon d'équilibre reculerait sensiblement dans les autres scénarios ».
Le comité nuance toutefois la gravité de ce constat en mettant en parallèle, le besoin de financement non couvert (- 0,4 % du PIB soit 8 milliards d'euros environ par an) et les réserves financières détenues par certains régimes : 118 milliards d'euros à l'Agirc-Arrco et 19 milliards d'euros au Fonds de réserve des retraites une fois la dette sociale amortie en 2024 78 ( * ) .
Usant pour la première fois de cette prérogative, le Comité recommande « au Gouvernement de prendre les mesures nécessaires, afin de ramener le système sur une trajectoire d'équilibre » , sans toutefois faire « de recommandation précise sur le calendrier qui dépend de divers arbitrages qui reviennent au Gouvernement » . Dans la perspective de la réforme systémique, le Comité suggère d'envisager « de procéder à des ajustements dans le cadre de la réforme annoncée » ou en amont, « le projet de réforme n'ayant jusqu'à présent pas été présenté comme visant la couverture de besoins de financement ».
Le Comité évoque plus particulièrement trois mesures pouvant servir à tendre vers l'équilibre :
- « la sous-indexation des pensions, permettrait des économies assez rapides et se répercuterait sur les années suivantes », mais pourrait « poser des difficultés d'acceptation au moment de la hausse de la CSG » ;
- « la poursuite de l'élévation du taux d'emploi des seniors qui augmenterait la croissance du PIB et génèrerait des ressources supplémentaires pour les régimes de retraite » ;
- le lancement d'une « réflexion approfondie » , devant prendre en compte la dette sociale portée par la Cades et l'Acoss, « sur le devenir du Fonds de réserve des retraites dont les perspectives sont aujourd'hui mal définies alors qu'il dispose de fonds prévus à l'origine pour « aider à passer la bosse démographique » » .
Votre rapporteur rappelle qu'au titre de l'article L. 114-4 du code de la sécurité sociale, le Gouvernement est tenu de « présenter au Parlement les suites, qu'il entend donner aux recommandations » formulée par le Comité de suivi des retraites. Il constate que ce premier PLFSS n'a pas été le véhicule législatif retenu pour la réponse du Gouvernement.
B. LA FUTURE RÉFORME SYSTÉMIQUE DES RETRAITES NE POURRA FAIRE L'ÉCONOMIE DE MESURES FORTES PERMETTANT DE RÉTABLIR DURABLEMENT L'ÉQUILIBRE FINANCIER DU SYSTÈME DE RETRAITE
Ne comportant aucune mesure forte en matière de retraite, ce PLFSS traduit la situation d'attente du Gouvernement dans la perspective de la réforme systémique des retraites promise par le Président de la République pendant sa campagne. La création, en septembre dernier 79 ( * ) , d'un haut-commissaire à la réforme des retraites, placé auprès de la ministre des solidarités et de la santé, va permettre d'une part d'organiser la concertation avec les principaux acteurs du champ des retraites et d'autre part de coordonner au niveau interministériel, les travaux de préparation de la réforme.
Votre rapporteur prend acte de la désignation à ce poste de notre ancien collègue, Jean-Paul Delevoye et souhaite que le Sénat prenne toute sa place dans le processus de réforme qui s'engage.
Il rappelle toutefois les trois engagements pris par le Président de la République et qui fixent le cadre de la réforme :
- instaurer un « système universel de retraites où un euro cotisé donne les mêmes droits, quel que soit le moment où il a été versé, quel que soit le statut de celui qui a cotisé » ;
- maintenir un système par répartition ;
- ne pas modifier l'âge minimum légal de départ à la retraite, fixé depuis 2010 à 62 ans.
Comme l'a rappelé un récent rapport de la Mecss du Sénat 80 ( * ) , votre commission plaide depuis près de 10 ans pour une réforme structurelle ou systémique des retraites, destinée à unifier les règles de calculs et à simplifier le paysage morcelé des retraites en France composé de ses 35 régimes.
Tant au regard des nouvelles prévisions de court terme fixées dans ce PLFSS (horizon 2021) que des dernières projections de moyen terme du Cor (horizon 2040), il apparait clairement que notre système de retraite n'est pas à l'équilibre dans tous les scénarios envisagés. La réforme systémique devra donc impérativement décider de mesures ambitieuses destinées à ramener durablement à l'équilibre nos retraites.
Quelles que soient les pistes de réforme systémique retenues (comptes notionnels ou régimes par points), le Gouvernement devra faire le choix d'actionner l'un des trois leviers traditionnels à toute réforme à visée financière :
- augmenter les prélèvements obligatoires qu'il s'agisse des taux de cotisation, de CSG ou de toute autre imposition qui serait affectée à la branche vieillesse ;
- faire travailler plus longtemps les actifs soit en augmentant la durée d'assurance requise ou en repoussant l'âge minimum légal en dessous duquel il n'est pas possible de liquider sa pension ;
- diminuer les pensions des retraités soit au moment de la liquidation des droits (en diminuant le taux de remplacement), soit au cours de la retraite (en revoyant les mécanismes d'indexation de la pension ou en augmentant les prélèvements obligatoires des retraités pour financer le risque vieillesse).
Le premier projet de loi de financement présenté par le Gouvernement semble donner une première indication sur le choix qui pourrait être opéré pour redresser les comptes de l'assurance vieillesse. En augmentant le taux de la CSG sur les retraites (4,5 milliards d'euros) et en reportant la date de revalorisation des pensions de base chaque année du 1 er octobre au 1 er janvier (525 millions d'euros de recettes en plus), les retraités apparaissent comme la cible désignée pour assurer l'équilibre des retraites.
SIXIÈME PARTIE
BRANCHE FAMILLE
___________
I. APRÈS UNE PÉRIODE DE DÉFICITS RÉCURRENTS, LA BRANCHE FAMILLE RENOUE AVEC UNE SITUATION NETTEMENT EXCÉDENTAIRE
A. L'ÉVOLUTION DU SOLDE DE LA BRANCHE AU COURS DE LA PÉRIODE RÉCENTE
1. Le déficit apparu à partir de 2008 a été résorbé progressivement grâce à des mesures de réduction des dépenses
a) L'apparition d'un déficit suite à la crise économique
La dynamique des dépenses de la branche famille est principalement déterminée par l'évolution des prestations légales indexées sur l'inflation alors que ses recettes, principalement composées de cotisations sociales, évoluent avec la masse salariale. Par conséquent, le solde de la branche tend généralement vers l'équilibre. Néanmoins, la forte dégradation de la conjoncture économique à partir de 2008 a provoqué l'apparition d'un déficit qui a culminé à 3,2 milliards d'euros en 2013.
b) La résorption progressive du déficit
Si l'amélioration de la conjoncture économique a permis aux recettes de croître à nouveau plus rapidement que les dépenses, la réduction du déficit de la branche famille résulte en grande partie de mesures de maîtrise des dépenses ainsi que d'une évolution de son périmètre.
Le plafond de l'avantage fiscal résultant de l'application du quotient familial pour le calcul de l'impôt sur le revenu a été abaissé par deux fois en 2013 et en 2014 81 ( * ) pour être porté à 1 500 euros. Le surplus de recettes du second abaissement, proche de 1 milliard d'euros par an, a été transféré à la branche famille par le biais de l'affectation de recettes fiscales.
Alors que le second abaissement du plafond du quotient familial avait été présenté comme une alternative à la remise en cause de l'universalité des allocations familiales, la loi de financement de la sécurité sociale pour 2015 a prévu la modulation de cette prestation en fonction du revenu. Cette mesure représente une économie pour la branche de l'ordre de 800 millions d'euros par an.
Plusieurs mesures touchant les barèmes ou les modalités de revalorisation des différentes prestations familiales ont également entraîné des économies substantielles pour la branche famille. La modification du système de plafonds de la prestation d'accueil du jeune enfant (Paje) et la modulation de l'allocation de base, prévues par la loi de financement de la sécurité sociale (LFSS) pour 2014, représentent par exemple une économie de 290 millions d'euros en 2017.
A l'inverse, plusieurs mesures de revalorisation de prestations ciblées sur les familles modestes ont été mises en oeuvre. Dans le cadre du plan pluriannuel de lutte contre la pauvreté et pour l'inclusion sociale, une revalorisation progressive du complément familial (CF) majoré et de l'allocation de soutien familial (ASF), qui doit achever sa montée en charge en 2018, a ainsi été décidée, pour un coût estimé en 2017 à 590 millions d'euros.
Dans l'ensemble, l'effet des mesures d'économie portant sur les prestations familiales et le quotient familial est nettement supérieur à l'ampleur des augmentations de prestations ciblées sur les familles modestes. L'effet net pour la branche est une économie de 1,48 milliard d'euros en 2017, selon les données contenues dans les réponses au questionnaire budgétaire adressé par votre rapporteur au Gouvernement.
La réforme du congé parental à la suite de la loi du 4 août 2014 pour l'égalité réelle entre les femmes et les hommes, qui a transformé le complément de libre choix d'activité (CLCA) en prestation partagée d'éducation de l'enfant (Préparee) a eu un impact significatif sur les dépenses de la branche famille. Cette réforme a réduit à 2 ans au lieu de trois la durée maximale du congé, une année supplémentaire pouvant être prise par le second parent 82 ( * ) . Dans un contexte de baisse tendancielle du nombre de naissance, cette réforme a accéléré la baisse du recours au congé parental, les pères ne faisant qu'extrêmement rarement valoir leur droit. Ainsi, la création de la Préparee s'est traduite par une économie qui était estimée à 290 millions d'euros au terme de sa montée en charge.
Enfin, la branche famille a bénéficié de l'évolution de son périmètre résultant de la mise en oeuvre du pacte de responsabilité et de solidarité. En effet, les réductions de cotisations sociales familiales sur les salaires inférieurs à 3,5 Smic, intervenues entre 2015 et 2016 ont été plus que compensées par le transfert vers le budget de l'État de la part des allocations logement qui était à la charge de la branche famille. L'effet net du pacte de responsabilité et des transferts de charges serait au bénéfice de la branche à hauteur de plus de 500 millions d'euros en 2017.
2. La branche famille renoue avec l'excédent en 2017 pour la première fois depuis dix ans.
Alors que le déficit était encore de 1 milliard d'euros en 2016, la branche famille devrait enregistrer un excédent en 2017 pour la première fois depuis 10 ans. Selon les hypothèses retenues par le projet de loi, le solde de la branche s'élèverait ainsi à + 300 millions d'euros.
a) Les recettes en 2017
L'effet en année pleine de la seconde phase du pacte de responsabilité contient la progression des cotisations sociales (+ 0,6 %) malgré le dynamisme de la masse salariale (+ 3,3 %). La LFSS pour 2017 a néanmoins prévu la compensation par l'État de mesures d'exonération qui n'étaient pas compensées, ce qui représente un surplus de recettes de 300 millions d'euros.
L'agrégat de recettes fiscales affectées à la branche croît de 10,9 % par rapport à 2016 en raison notamment de l'évolution de la répartition des impôts et taxes affectés entre les différentes branches de la sécurité sociale.
Les recettes de la branche s'élèveraient ainsi à 49,9 milliards d'euros en 2017, contre 48,6 milliards d'euros en 2016 (+ 2,7 %).
b) Les dépenses en 2017
Les transferts de charges à l'État prévus dans le cadre du pacte de responsabilité étant achevés, la progression des dépenses de la branche est à nouveau influencée essentiellement par l'évolution des prestations qu'elle verse.
Les prestations légales diminueraient légèrement (- 0,3 %) du fait de la faible progression des prestations indexées sur l'inflation et de la baisse des dépenses de prestations liés à l'accueil du jeune enfant.
Les dépenses au titre de la prestation d'accueil du jeune enfant (Paje) ont en effet connu une nette baisse (- 3,6 %), du fait de la baisse du nombre de naissances, de la montée en charge de la modification du système de plafonds de l'allocation de base adoptée en 2014 et de la réduction drastique du recours au congé parental (- 19,8 %) suite à sa réforme entrée en vigueur en 2015.
Les prestations extra-légales, essentiellement liées au financement des établissements d'accueil du jeune enfant (EAJE), progressent elles de 3,8 %.
Enfin, les transferts vers les autres branches de la sécurité sociale fléchissent légèrement (- 0,7 %), notamment en raison du lien mécanique entre le recours au congé parental et les dépenses au titre de l'allocation vieillesse des parents au foyer (AVPF).
Les dépenses de la branche s'élèveraient ainsi à 49,6 milliards d'euros en 2017, comme en 2016.
c) Un excédent supérieur aux prévisions mais minoré par le PLFSS 2018
Le PLFSS pour 2017 fixait un objectif de solde très légèrement positif en 2017 (30 millions d'euros). La CCSS de septembre 2017 a fortement réévalué cet objectif, prévoyant un excédent de 489 millions d'euros, les dépenses étant moins dynamiques que prévu (49,6 milliards d'euros au lieu de 49,9 milliards d'euros), notamment en raison de la faiblesse de l'inflation, et les recettes plus importantes (50,1 milliards d'euros au lieu de 49,9 milliards d'euros).
L'excédent devrait toutefois être inférieur aux prévisions de la CCSS, du fait des mesures du PLFSS pour 2018 dont l'effet s'impute en 2017, et notamment de l'absence de compensation du crédit d'impôt sur la taxe sur les salaires (article 4 bis du PLFSS 83 ( * ) ).
Évolution des prévisions de dépenses, de recettes et de solde pour 2017
|
Dépenses |
Recettes |
Soldes |
|
|
PLFSS 2017 |
49,9 |
49,9 |
0 |
|
CCSS septembre 2017 |
49,6 |
50,1 |
0,5 |
|
PLFSS 2018 |
49,6 |
49,9 |
0,3 |
B. L'EXCÉDENT DE LA BRANCHE FAMILLE DEVRAIT PROGRESSER EN 2018 ET DANS LES ANNÉES SUIVANTES
1. Hors mesures nouvelles, l'excédent de la branche famille progresserait fortement
En 2018, hors mesures nouvelles, la branche famille verrait son excédent s'accroître du fait de recettes plus dynamiques que ses dépenses.
Les recettes progresseraient ainsi de 1,17 milliard d'euros (2,3 %), pour atteindre 51,3 milliards d'euros. Cette progression résulterait essentiellement du rendement des cotisations sociales, qui progresserait de 971 millions d'euros (+3,2 %). Le rendement de la CSG progresserait de 269 millions d'euros.
Contribution des facteurs à l'évolution
spontanée
des produits de la Cnaf en 2018
(en points)
|
Cotisations sociales nettes |
+ 1,6 |
|
CSG |
+ 0,5 |
|
Autres impôts, taxes et contributions sociales |
+ 0,2 |
|
Autres produits nets |
- 0,1 |
|
Produits nets |
+ 2,3 |
Source : CCSS
Les dépenses progresseraient spontanément de 1,1 %. Alors que la croissance des prestations légales serait modérée (+ 1,2 %), les prestations extra-légales seraient encore dynamiques (+ 5,4 %). Les transferts versés progresseraient de 0,5 %, le redémarrage de l'inflation étant compensé par la baisse (- 0,8 %) des transferts à la branche maladie au titre de l'assurance vieillesse des parents au foyer (AVPF) qui résulte du plus faible recours à la Préparee.
Dans le détail, la dynamique des prestations d'entretien diffère de celle des prestations en faveur de l'accueil du jeune enfant
Les premières progresseraient de 1,8 %, sous l'effet de la fin de la montée en charge des mesures décidées dans le cadre du plan pluriannuel de lutte contre la pauvreté, qui prévoit en 2018 une dernière revalorisation du CF et de l'ASF au 1 er avril 2018 84 ( * ) .
Les dépenses au titre de la prestation d'accueil du jeune enfant (Paje) connaîtraient elle une baisse de 1,8 %, du fait de la baisse du nombre de naissances mais également d'un moindre recours au congé parental, les dépenses au titre du complément de libre choix du mode de garde (CMG) progressant légèrement.
Contribution des facteurs à l'évolution
des charges
de la branche famille en 2018, hors mesures
nouvelles
(en points)
|
Prestations sociales nettes dont prestations légales nettes dont prestations extralégales nettes |
0,9 0,3 0,6 |
|
Transferts versés nets |
0,1 |
|
Charges nettes |
1,1 |
Source : CCSS
Selon les prévisions de la CCSS, le solde de la branche atteindrait 1,1 milliard d'euros en 2018, soit 400 millions d'euros de plus que les prévisions retenues dans le cadre du PLFSS pour 2017.
2. L'effet du PLFSS 2018
Par rapport aux prévisions de la CCSS de septembre 2017, le PLFSS pour 2018 réévalue à la baisse aussi bien les dépenses que les recettes de la branche et prévoit un excédent de 1,3 milliard d'euros. Les mesures prévues par le projet de loi doivent en effet réduire plus fortement les dépenses que les recettes.
Évolution des prévisions de dépenses, de recettes et de solde pour 2018
(en milliards d'euros)
|
Dépenses |
Recettes |
Solde |
|
|
PLFSS 2017 |
50,7 |
51,4 |
0,7 |
|
CCSS septembre 2017 |
50,2 |
51,3 |
1,1 |
|
PLFSS 2018 |
49,7 |
51,0 |
1,3 |
a) Effet de la bascule CSG-cotisations
L'article 7 du projet de loi organise une bascule d'une partie du financement de la protection sociale depuis les cotisations sociales vers la CSG.
La baisse de 2,15 points des cotisations d'allocations familiales pour les travailleurs indépendants doit entraîner un manque à gagner pour la branche de 1,6 milliard d'euros.
Cette bascule doit également avoir un effet indirect sur les recettes et dépenses de la branche par le biais du volet « cotisations » du CMG. En effet, la branche prend en charge tout ou partie des cotisations et contributions sociales dues au titre de l'emploi d'assistants maternels ou de salariés à domicile de parents employeurs. Par conséquent, la suppression de la cotisation d'assurance maladie et l'exonération des contributions d'assurance chômage entrainerait une moindre dépense de l'ordre de 140 millions d'euros alors que l'augmentation de la CSG sur les revenus d'activité augmenterait les dépenses à ce titre de 90 millions d'euros.
Effet sur le solde de la branche des mesures relatives
à la CSG
et aux cotisations et contributions sociales prévues
par le PLFSS
(en milliards d'euros)
|
Hausse de la CSG sur les revenus d'activité |
- 0,09 |
|
Suppression des cotisations salariales d'assurance maladie |
0,04 |
|
Exonération séquentielle des contributions d'assurance chômage |
0,1 |
|
Baisse des cotisations pour les travailleurs indépendants |
- 1,6 |
|
Effet net |
- 1,53 |
Source : Annexe 9 du PLFSS
Cette mesure aurait un impact négatif de 1,53 milliard d'euros pour le solde de la branche famille selon l'annexe 9 du PLFSS.
Par ailleurs, le PLFSS prévoit une baisse des cotisations familiales des praticiens et auxiliaires médicaux conventionnés (PAMC). Ces cotisations sont actuellement prises en charge par la branche maladie et donnent lieu à un transfert de la Caisse nationale d'assurance maladie (Cnamts) vers la Cnaf. La baisse de ces cotisations entraîne une réduction des transferts au profit de la branche famille et donc de ses recettes, pour un montant de 65 millions d'euros. Bien qu'elle puisse être regardée comme une mesure de compensation de la hausse de la CSG, cette mesure est présentée dans les annexes du PLFSS comme une mesure de maîtrise de l'objectif national de dépenses d'assurance maladie (Ondam).
b) Modification de la clé de répartition de la taxe sur les salaires
L'effet net négatif pour la branche famille de la bascule CSG-cotisations serait en partie compensé par la modification de la clé de répartition de la taxe sur les salaires qui rapporterait 1,44 milliard d'euros à la branche.
c) Effet des autres mesures en recettes
La modification du barème de la TVS (article 13) doit augmenter son rendement de 112 millions d'euros par an dès 2018. Cette majoration serait compensée par la suppression de la quatrième tranche de la taxe sur les salaires qui représente une perte de recettes d'un montant équivalent.
Par ailleurs, l'Assemblée nationale a adopté un amendement abaissant de 30 % à 20 % la contribution patronale sur les attributions d'actions gratuites (article 8 ter ). Cette contribution étant affectée à la branche famille, cette mesure entraînerait une baisse de recettes de l'ordre de 120 millions d'euros à compter de 2019.
|
La structure des recettes de la branche familles La branche famille a, comme la sécurité sociale dans son ensemble, connu une évolution de la nature de ses ressources, en cohérence avec l'universalisation progressive de prestations qui s'inscrivaient initialement dans une logique professionnelle. Les cotisations sociales représentent aujourd'hui moins de 60 % des recettes de la branche, la CSG représentant un cinquième. Le panier de recettes fiscales affectées, qui représentent 19 % des recettes en 2018, est relativement instable, chaque loi de financement étant l'occasion d'opérer une modification de leurs répartitions entre les branches.
|
d) Effet des autres mesures en dépenses
Le PLFSS retient un objectif de dépenses pour la branche famille de 49,7 milliards d'euros, soit une progression contenue de 100 millions d'euros par rapport à 2017 (art. 27). Cet objectif de dépenses suppose une économie de l'ordre de 500 millions d'euros par rapport aux prévisions de dépenses retenues par la CCSS, dont 50 millions s'expliquent par les effets de la bascule CSG-cotisations sociales.
Si les mesures législatives prévues par le PLFSS auraient un impact limité en 2017, des économies substantielles sont attendues de la prochaine convention d'objectifs et de gestion entre l'État et la Cnaf.
La majoration du plafond de prise en charge au titre du CMG pour les familles monoparentales prévue par l'article 25 aurait un impact de 10 millions d'euros en 2017 et 40 millions d'euros en année pleine. Par ailleurs, le Gouvernement a annoncé une mesure règlementaire tendant à permettre le versement du CMG au titre du premier mois d'embauche, dans la limite d'une rétroactivité d'un mois 85 ( * ) . Cette mesure, qui est présentée comme une déclinaison du « droit à l'erreur », aurait un coût estimé à 10 millions d'euros.
La modification des plafonds et barèmes de la Paje prévu par l'article 26 permettrait une économie qui s'élèverait à 70 millions d'euros en 2017. Au terme de sa montée en charge, qui doit s'étendre sur trois ans, l'impact de cette mesure serait de 500 millions d'euros. Votre commission est opposée à l'harmonisation par le bas des plafonds et montants de l'allocation de base que prévoit cet article et a adopté un amendement tendant à le supprimer.
Alors que les négociations qui doivent conduire à la signature de la prochaine convention d'objectifs et de gestion (COG) entre l'Etat et la Cnaf n'ont pas encore débuté, le Gouvernement attend de cette nouvelle convention des économies substantielles. En effet, la nouvelle COG doit permettre de dégager 100 millions d'euros d'économie de gestion, 100 millions d'euros d'économie au titre de la lutte contre la fraude et 200 millions d'euros au travers de la modération des dépenses du fonds national d'action social (Fnas) 86 ( * ) .
Au total, sur les 500 millions d'euros d'économie prévus pour 2018, 400 millions résultent de mesures qui ne sont que peu documentées.
Effet des mesures prévues par le PLFSS 2018
ayant un impact en dépense
|
Moindres dépenses au titre du CMG résultant de l'article 7 |
- 0,05 |
|
Alignement des montants et plafonds de la Paje (art. 26) |
- 0,1 |
|
Majoration du CMG pour les familles monoparentales (art. 25) |
+ 0,01 |
|
Mesure règlementaire « droit à l'erreur » CMG |
+ 0,01 |
|
Modération de la progression du Fnas |
- 0,2 |
|
COG (économies de gestion) |
- 0,1 |
|
Lutte contre la fraude |
- 0,1 |
|
Total |
- 0,5 |
Le tableau ci-dessous récapitule l'effet sur le solde de la branche des différentes mesures prévues par le PLFSS pour 2018.
|
Solde tendanciel (CCSS septembre 2017) |
1,1 |
|||
|
Effet de la bascule CSG/cotisations |
CSG |
0,05 |
- 1,55 |
|
|
Baisse
|
- 1,6 |
|||
|
Économies Ondam |
-0,1 |
|||
|
Mesures nouvelles
|
Suppression
|
-0,1 |
0 |
|
|
Verdissement de la TVS |
0,1 |
|||
|
Mesures nouvelles
|
Alignement des plafonds et montants de la Paje (art. 26) |
0,1 |
0,4 |
|
|
Modération
|
0,2 |
|||
|
Majoration du CMG monoparents (art. 25) |
- 0,01 |
|||
|
« droit à l'erreur » CMG |
- 0,01 |
|||
|
Économies
|
0,1 |
|||
|
Lutte contre la fraude
|
0,1 |
|||
|
Modification de la clé de répartition de la taxe sur les salaires |
1,4 |
|||
|
Objectif de solde (PLFSS 2018) |
1,3 |
|||
Source : Annexe 9
3. Les projections pour les années à venir
Sur la base des hypothèses macroéconomiques retenues pour les prochaines années, l'excédent de la branche famille continuerait de s'accroître, atteignant 5 milliards d'euros en 2021. Cette trajectoire repose sur une croissance des recettes plus dynamique que la progression des dépenses.
II. UNE RÉFLEXION DOIT ÊTRE MENÉE SUR LE FUTUR DE LA POLITIQUE FAMILIALE EN FRANCE
Alors que s'ouvre un nouveau quinquennat et qu'une nouvelle convention d'objectifs et de gestion (COG) entre l'État et la Cnaf doit être signée, les évolutions de la politique familiale au cours des cinq dernières années conduisent à se poser un certain nombre de questions sur le futur de cette politique.
|
Les objectifs de la politique familiale Le programme de qualité et d'efficience (PQE) de la branche famille annexé au PLFSS rappelle les quatre objectifs principaux des politiques familiales : 1. Contribuer à la compensation financière des charges de famille 2. Aider davantage les familles vulnérables 3. Favoriser la conciliation entre vie familiale et vie professionnelle 4. Garantir la pérennité financière de la branche famille |
A. LES QUESTIONS POSÉES PAR LES ÉVOLUTIONS RÉCENTES DE LA POLITIQUE FAMILIALE
1. La politique familiale a été marquée par des mesures d'économie dans un contexte de baisse du nombre de naissances
a) Les mesures d'économie opérées sur la branche famille depuis 2012
Les comparaisons internationales font apparaître que la France figure parmi les pays de l'OCDE qui consacrent la plus grande part de leur richesse nationale à la politique familiale, ainsi que le souligne la Cour des comptes dans son rapport annuel sur l'application des lois de financement de la sécurité sociale de 2017 (RALFSS 2017). Selon l'agrégat large retenu par l'OCDE 87 ( * ) , les dépenses publiques en faveur de la famille s'élevaient ainsi en 2015 à 3,7 % du PIB, plaçant la France au deuxième rang européen derrière le Royaume-Uni (4 %) 88 ( * ) . Cet effort passe par une gamme d'outils qui dépasse largement les prestations monétaires et en nature et les avantages fiscaux dédiés aux familles, qui représentaient ensemble 2,5 % du PIB, soit 60 milliards d'euros en 2015. Les seules dépenses de la branche famille représentent elles environ 50 milliards d'euros.
L'effet cumulé des mesures prises depuis 2012 est en 2017 une économie de 1,2 milliard d'euros pour la branche famille, ainsi que l'illustre le tableau ci-dessous, fourni à votre rapporteur par la direction de la sécurité sociale (DSS) :
|
Mesure |
2012 |
2013 |
2014 |
2015 |
2016 |
2017 |
|
|
LFSS pour 2012 et mesures règlementaires intervenues en 2012 (en M€2011) |
|||||||
|
LFSS 2012 |
Décalage de la revalorisation de la BMAF
|
160 |
0 |
0 |
0 |
0 |
0 |
|
Sous indexation de la revalorisation
|
30 |
30 |
30 |
30 |
30 |
30 |
|
|
Sous indexation de la BMAF |
270 |
270 |
270 |
270 |
270 |
270 |
|
|
Décret
|
Majoration de 30% du plafond de ressource
|
- 10 |
- 15 |
- 15 |
- 15 |
- 15 |
- 15 |
|
Décret
|
Revalorisation de 25% de l'ARS |
- 370 |
- 370 |
- 370 |
- 370 |
- 370 |
- 370 |
|
LFSS et LFI pour 2014 (en M€2013) |
|||||||
|
Plan de lutte
|
Majoration de 50% du CF
|
- 70 |
- 160 |
- 245 |
- 330 |
||
|
Revalorisation de 25% de l'ASF |
- 50 |
- 120 |
- 190 |
- 260 |
|||
|
Aménagements
|
Modification du système de plafonds
|
20 |
50 |
75 |
90 |
||
|
AB de la PAJE à taux partiel |
20 |
90 |
150 |
200 |
|||
|
Gel du montant de l'AB de la PAJE |
20 |
25 |
25 |
40 |
|||
|
Gel du montant des primes |
5 |
5 |
5 |
5 |
|||
|
Suppression du CLCA majoré |
5 |
50 |
100 |
110 |
|||
|
Aménagements
|
Abaissement du plafond du quotient familial |
1 016 |
980 |
940 |
920 |
||
|
LFSS pour 2015 (en M€2014) |
|||||||
|
Modulation des allocations familiales |
380 |
760 |
760 |
||||
|
Décalage du mois de versement de l'AB |
45 |
45 |
45 |
||||
|
Décalage date du versement des PN et PA |
240 |
0 |
0 |
||||
|
LFSS pour 2016 (en M€2014) |
|||||||
|
GIPA |
Généralisation de la GIPA |
- 10 |
- 15 |
||||
|
Loi Erom (en M€ 2014) |
|||||||
|
Alignement du CF DOM sur CF métropole |
- 5 |
||||||
|
Effet cumulé |
460 |
300 |
1266 |
1885 |
1955 |
1475 |
|
|
Effet cumulé quinquennat |
- 370 |
- 370 |
596 |
1215 |
1285 |
1190 |
|
Source : Réponses aux questionnaires budgétaires
Si l'on ajoute les mesures prévues par la LFSS pour 2012 89 ( * ) modifiant les règles d'indexation des prestations familiales et des plafonds de ressources et la majoration du plafond de ressources du CMG pour les parents isolés prévu par le décret du 4 mai 2012 90 ( * ) , le montant des économies atteint 1,48 milliard d'euros en 2017.
Néanmoins, au cours des dernières années, la volonté de réduire le déficit de la branche famille a conduit à restreindre substantiellement l'effort collectif en faveur des familles. Cette restriction est passée à la fois par une réduction des avantages fiscaux et des prestations monétaires dont bénéficient les ménages les plus aisés et par une série d'ajustements touchant des prestations déjà sous conditions de ressources. Le présent PLFSS s'inscrit au demeurant dans la continuité de ces mesures d'économies alors même que la branche famille renoue avec des excédents substantiels.
b) Un déclin de la natalité
Les efforts demandés aux familles pour réduire le déficit de la branche et participer au redressement global des comptes sociaux sont d'autant plus préoccupants qu'ils s'inscrivent dans un contexte de baisse de la natalité observée depuis 2010 et qui s'est accentuée à partir de 2014.
Avec aussi peu de recul, la baisse du nombre de naissance ne peut être imputée aux mesures qui ont touché les prestations familiales. En effet, la baisse du nombre de naissances s'explique en partie par une baisse du nombre de femmes en âge de procréer (le nombre de femmes âgées de 20 à 40 ans est passé de 9,2 millions en 1996 à 8,4 millions en 2016). Toutefois, la baisse de la natalité s'accompagne d'une baisse de l'indicateur conjoncturel de fécondité (ICF) 91 ( * ) qui avait nettement progressé au cours des années 2000. L'ICF s'établissait en 2016 à 1,93 enfant par femme.
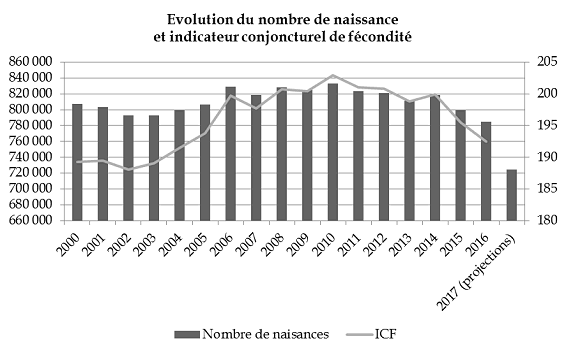
Champ : France hors Mayotte jusqu'en 2014 et y compris Mayotte à partir de 2014.
Projection pour 2017 : calcul du rapporteur sur la base des naissances recensées entre janvier et août.
Bien que l'ICF des femmes françaises demeure le plus élevé d'Europe et nettement au-dessus de la moyenne de l'Union européenne (1,58), il est passé sous le seuil de renouvellement des générations (deux enfants par femme) et est nettement inférieur au nombre d'enfants souhaité par les familles, estimé par l'Union nationale des associations familiales (Unaf) à 2,39 en moyenne 92 ( * ) .
Cette dégradation de la fécondité ne peut qu'interpeller tant le dynamisme démographique est un déterminant de l'activité économique mais également de la soutenabilité de notre système de retraites.
2. Remise en cause de l'universalité et orientation vers la lutte contre la pauvreté
a) Une remise en cause de l'universalité de la politique familiale
Le premier objectif fixé à la politique familiale est la compensation de la charge liée à la présence d'un enfant.
Cet objectif est sous-tendu par une logique de solidarité horizontale, des célibataires et des couples sans enfant vers les familles. Dans cette logique, la compensation ne tient pas compte des ressources du foyer mais seulement du coût supporté au titre de l'enfant, à l'instar du remboursement des frais de santé par l'assurance maladie.
La modulation des allocations familiales a entraîné une réduction importante des prestations versées aux familles situées dans le haut de l'échelle des revenus, au point que, pour certaines familles, le maintien d'une aide relève davantage du symbole que d'une réelle prestation d'entretien. Les familles en question ont par ailleurs été concernées par le double abaissement du plafond du quotient familial en 2013 et 2014.
En tendant vers la suppression des aides publiques pour les familles des derniers déciles de revenu 93 ( * ) , ces évolutions s'inscrivent à rebours du principe d'universalité et subordonnent les aides aux familles à la notion de besoin. Il s'agit là d'une transformation majeure, qui exigerait un débat public. Or, elle semble se faire au contraire de manière empirique, dictée avant tout par des considérations d'ordre budgétaire.
Au moment de l'examen du projet de loi de finances pour 2014, le choix d'abaisser une nouvelle fois le plafond du quotient familial avait été présenté comme une alternative à la modulation des allocations familiales, que la majorité de l'époque avait écartée conformément à un engagement de campagne du Président de la République 94 ( * ) . Un an plus tard, alors que cette mesure était finalement introduite par voie d'amendement déposé en séance publique à l'Assemblée nationale sur le PLFSS pour 2015, la majorité se défendait de porter atteinte au principe d'universalité, arguant du maintien d'un montant d'allocation pour toutes les familles de deux enfants et plus.
Cette remise en cause de l'uniformité des allocations familiales a pourtant ouvert la voie à une remise en cause de leur universalité, ainsi que le craignait notre ancienne collègue Caroline Cayeux dans son rapport fait au nom de la commission des affaires sociales sur le PLFSS pour 2015 95 ( * ) . Ainsi, peu avant le dépôt du présent PLFSS, un débat s'est ouvert sur le maintien des allocations familiales pour les familles aisées, au motif que les montants qu'elles perçoivent étaient devenus purement symboliques et qu'il ne serait pas légitime de les aider 96 ( * ) .
b) L'accent mis sur la lutte contre la pauvreté
Outre la nécessité de réduire le déficit de la branche, les mesures prises au cours du dernier quinquennat ont été justifiées par la volonté de faire des prestations familiales un outil de lutte contre la pauvreté.
Ainsi que le souligne la Cour des comptes, les mesures prises au cours du dernier quinquennat ont conduit à un transfert massif du haut vers le bas de l'échelle des revenus.
Montant moyen des prestations monétaires
et
de l'effet du quotient familial par enfant avant
et suite aux
réformes à l'issue de leur montée en
charge
(par décile de niveau de vie initial)
Source : Cour des comptes RALFSS 2017
L'aplanissement de la courbe « en U » 97 ( * ) qui caractérisait traditionnellement la politique familiale qui résulte des mesures prises depuis 2012 semble pertinent dans une logique de ciblage des aides sur les familles qui en ont le plus besoin, conformément à l'objectif d'aider « davantage les familles vulnérables ».
Toutefois, outre que les efforts demandés aux familles aisées n'ont pas intégralement été redistribués aux familles modestes, l'aplanissement de la courbe « en U » résulte également de mesures touchant des prestations sous condition de ressources et pesant donc sur les familles des classes moyennes.
En outre, si la lutte contre la pauvreté des familles, et donc des enfants, est un objectif qui ne fait pas débat, une transformation de la politique familiale en instrument de lutte contre la pauvreté conduisant à aider principalement , voire uniquement les familles « vulnérables », au détriment de celles qui ne sont pas touchées par le risque de pauvreté, constituerait une remise en cause des fondements de la politique familiale française.
c) Une évolution préoccupante
La remise en cause de l'universalité de la politique familiale et sa concentration sur la lutte contre la pauvreté constituent une évolution préoccupante.
Premièrement, on peut s'interroger sur l'acceptabilité sociale et politique d'une politique familiale qui exclurait de ses principaux contributeurs et qui tendrait à traiter de la même manière, à niveau de revenu identique, un ménage sans enfant et une famille.
Deuxièmement, la remise en cause de l'universalité de la politique familiale est inquiétante en ce qu'une même logique pourrait être étendue à d'autres branches de la sécurité sociale, voire pour conditionner l'accès aux services publics.
En effet, une logique de lutte contre la pauvreté pourrait conduire à moduler les remboursements de frais médicaux en fonction de la capacité qu'ont les assurés à y faire face. En extrapolant, dans la mesure où certaines familles ont les moyens de recourir à l'enseignement privé, on peut imaginer que la gratuité de l'école publique soit remise en cause.
Votre rapporteur est conscient que de telles évolutions ne sont pas à l'ordre du jour. Il convient néanmoins de se souvenir qu'en quelques années, la remise en cause de l'universalité des allocations familiales est passée du statut de tabou à celui de piste étudiée par le Gouvernement.
B. LA POLITIQUE FAMILIALE EN QUESTIONS
1. Une réflexion doit être menée sur la refonte des aides aux familles
La comparaison internationale réalisée par la Cour des comptes dans son Ralfss 2017 fait apparaître que la France se distingue par la diversité des types d'aides en direction des familles qu'elle mobilise. Notre politique familiale comprend en effet dans des proportions importantes à la fois des prestations monétaires, des prestations en nature et des avantages fiscaux.
Soutien aux familles ventilé par modalité
d'intervention
(en % du PIB, 2013 ou dernière
année disponible)
Source : Cour des comptes Ralfss 2017
Les prestations monétaires elles-mêmes sont diverses et répondent à des règles différentes, ce qui les rend difficilement lisibles pour les familles.
Les allocations familiales (AF) sont versées à toutes les familles ayant au moins deux enfants 98 ( * ) mais leur montant est modulé en fonction du revenu et en fonction du nombre d'enfant et de leur âge.
Le complément familial (CF) est versé sous condition de ressources aux familles avec au moins trois enfants, tous âgés de plus de trois ans. La LFSS pour 2014 a prévu une majoration en deçà d'un plafond de revenu. L'allocation de soutien familial est une prestation uniforme versée aux familles monoparentales. La LFSS pour 2016 99 ( * ) a créé une ASF différentielle, versée lorsque le parent isolé perçoit une pension alimentaire dont le montant est inférieur à celui de l'ASF.
Enfin, l'allocation de base (AB) peut, bien qu'elle soit une des composantes de la Paje, être considérée comme une prestation d'entretien. Elle est versée sous condition de ressources aux familles ayant au moins un enfant de moins de trois ans. La LFSS pour 2014 a institué une modulation du montant de l'AB. Si l'AB et le CF ne sont pas cumulables, ces deux prestations ont vocation à se succéder pour un certain nombre de familles. Or, leurs montants et les plafonds de ressources applicables diffèrent. L'article 26 du présent projet de loi traite cette question en retenant le principe d'une harmonisation par le bas sans toutefois aller jusqu'à la fusion de ces prestations
Règles applicables à différentes prestations familiales
|
Public visé |
Condition de ressources |
Modulation |
|
|
AF |
Familles avec au moins
|
Non |
Oui, en fonction du nombre et de l'âge des enfants et des revenus des parents |
|
CF |
Familles avec au moins
|
Oui |
Oui, en fonction des revenus |
|
AB |
Familles avec au moins
|
Oui |
Oui, en fonction des revenus |
|
ASF |
Familles monoparentale |
Non |
Non 100 ( * ) |
Source : Commission des affaires sociales
Le mode de calcul des plafonds des différentes prestations est par ailleurs particulièrement complexe. Il fait généralement intervenir un montant de référence valable pour zéro enfant, qui est majoré en fonction du nombre d'enfant, tantôt de manière linéaire (AB) tantôt en tenant compte du rang de l'enfant (CF). La composition familiale et l'activité des parents sont également pris en compte pour le calcul des montants et des plafonds de ressources. Enfin, les plafonds tiennent compte du dernier revenu fiscal de référence, soit celui de l'année n-2.
Si un accompagnement des caisses d'allocations familiales peut être mis en place pour aider les familles à connaître leurs droits, la complexité du paysage des prestations familiales rend difficile leur réforme et incertain les effets que peuvent avoir les différentes mesures 101 ( * ) .
Une réforme du système de prestations familiales doit donc être étudiée. Une telle réforme pourrait tendre vers l'instauration d'une allocation unique dont le montant serait personnalisé en tenant compte des différents éléments de la situation familiale que sont le nombre et l'âge des enfants, la structure du couple et ses ressources. Un scenario similaire a été proposé par le rapport produit par M. Bertrand Fragonard, président du Haut conseil à la famille, publié en avril 2013 102 ( * ) .
2. La question des aides à la garde du jeune enfant doit être posée
a) Une question au croisement du soutien aux familles et de l'égalité femmes-hommes
Une réflexion sur l'avenir de la politique familiale devra également tenir compte de la problématique des solutions d'accueil du jeune enfant. Cette question s'inscrit en effet à la fois dans une logique de soutien aux familles et de lutte contre les inégalités professionnelles entre les femmes et les hommes en facilitant la conciliation entre vie familiale et vie professionnelle.
En effet, si l'écart de taux d'activité entre les femmes et les hommes est relativement faible en France en comparaison avec certains de nos voisins 103 ( * ) , la maternité demeure un facteur important d'éloignement de l'emploi.
Source : Eurostat, 2015, sélection de pays
Source : Insee
Le développement d'une offre de garde accessible et répondant aux attentes des familles s'inscrit par ailleurs dans la logique de compensation des charges liées à la présence dans le foyer d'un enfant.
b) Les résultats médiocres en matière de création de solutions d'accueil du jeune enfant
Plus de 60 % des enfants de moins de trois ans sont aujourd'hui gardés à titre principal par leurs parents, et l'offre en modes de garde formels couvrait 56,6 % des enfants de moins de trois ans 104 ( * ) en 2015.
Source : Drees, 2013
La COG État-Cnaf pour la période 2013-2017 avait fixé des objectifs ambitieux de création de solutions d'accueil du jeune enfant. 275 000 solutions devaient en effet être créées, dont 100 000 en accueil collectif 105 ( * ) , 100 000 en accueil individuel et 75 000 par le biais de la scolarisation avant trois ans.
Si l'objectif était ambitieux, les résultats se sont avérés médiocres, voire inquiétants.
Alors que le nombre d'enfants gardés par un assistant maternel connaît une baisse liée notamment à la démographie de cette profession, la préscolarisation a régressé et l'emploi à domicile connaît une progression contenue, qui fait craindre une recrudescence de l'emploi dissimulé.
On constate par ailleurs que la progression de l'accueil collectif est principalement tirée par les ouvertures de micro-crèches financées par le CMG. La progression du nombre de places en accueil collectif entre 2015 et 2016 (+7 900 places) s'explique ainsi à hauteur de 75 % par les créations de places au sein de ce type de structures 106 ( * ) . Or, les micro-crèches financées par le CMG sont plus coûteuses à la fois pour les familles et pour la branche famille.
En outre, elles ne sont soumises à aucune régulation de la part de la Cnaf ou des collectivités territoriales. Les ouvertures de micro-crèches n'entrent donc pas nécessairement en cohérence avec les besoins identifiés par les schémas départementaux de services aux familles, dont la généralisation 107 ( * ) avait au contraire pour but de mieux faire correspondre l'offre en mode de garde aux besoins des territoires.
Évolution de la capacité théorique
d'accueil
des enfants de moins de trois ans par mode de garde
|
2013 |
2014 |
2015 |
2016 (provisoire) |
Évolution 2013-2016 |
|
|
Assistants maternels agréés |
800 700 |
803 300 |
795 600 |
nd |
- 5 100 (2015-2013) |
|
Accueil collectif |
403 700 |
419 200 |
428 500 |
436 400 |
32 700 |
|
École maternelle |
96 900 |
96 100 |
93 300 |
96 300 |
- 600 |
|
Salarié à domicile |
41 700 |
41 400 |
41 600 |
42 700 |
1 000 |
|
Offre totale |
1 342 900 |
1 35 900 |
1 359 100 |
nd |
16 200 |
Source : PQE et Onape, septembre 2017
|
La capacité théorique d'accueil On mesure la capacité d'accueil théorique en additionnant : - le nombre de places en établissement disponibles, sans tenir compte de leur occupation réelle ; - le nombre de places disponibles auprès d'assistants maternels, estimé à partir du nombre d'agréments délivrés ; - le nombre d'enfants gardés par un salarié à domicile ; - le nombre d'enfants de deux ans scolarisés. Cet indicateur comporte des limites méthodologiques. Ainsi, tous les assistants maternels agréés ne souhaitent pas nécessairement exercer cette profession, ou ne souhaitent pas nécessairement accueillir autant d'enfants que leur agrément le permet. Par ailleurs, les capacités d'accueil à domicile et en préscolarisation sont approchées par le nombre d'enfants effectivement gardés. Enfin, cet indicateur ne rend pas compte de l'adéquation géographique entre l'offre et la demande. |
c) Les effets de la réforme du congé parental
Dans ce contexte de manque de places d'accueil des jeunes enfants, la réforme du congé parental décidée suite à la loi du 4 août 2014 est préoccupante. En effet, si le but initial de cette réforme était de lutter contre l'éloignement des mères du marché du travail, sa mise en oeuvre s'est faite dans une logique d'économie pour la branche famille. En effet, ainsi qu'il était anticipé, les pères sont très peu nombreux à faire valoir leur droit au congé parental 108 ( * ) . Pour autant, le raccourcissement du congé parental des mères ne s'est pas traduit par une augmentation de l'activité féminine, le taux d'activité des femmes ayant plutôt tendance à s'effriter selon la Cour des comptes 109 ( * ) .
Les exemples européens sont à cet égard intéressants. Si le congé parental est relativement long en France (deux ans à partir du deuxième enfant), il est relativement peu rémunéré (392,09 euros par mois pour une cessation totale d'activité), alors que d'autres pays ont mis en place une prestation modulée en fonction du revenu antérieur, qui peut atteindre 1 800 euros en Allemagne et jusqu'à 3 700 euros au Danemark.
d) Une nécessaire réflexion sur les aides à la garde du jeune enfant.
La négociation de la prochaine COG entre l'Etat et la Cnaf doit donc être l'occasion de tirer les leçons du relatif échec du plan de création de places prévu par la COG précédente. Les objectifs qui seront fixés devront tenir compte d'une analyse plus fine des besoins alors que pour la COG précédente « ni l'objectif d'ensemble ni sa décomposition entre [les] différents modes de garde ne se fondaient sur une analyse précise de la demande », ainsi que le souligne la Cour des comptes dans son Ralfss de septembre 2017.
Plus largement, une réflexion sur les modes de garde doit être menée. Le recours aux différents modes de garde diffère fortement en fonction des modes de garde, et de fortes disparité sociales et géographiques existent, ainsi que le montrent les données de la Drees.
Source : Drees
TRAVAUX DE LA COMMISSION - AUDITIONS
___________
Mme
Agnès Buzyn,
ministre des solidarités et de la
santé
et M. Gérald Darmanin,
ministre de l'action et des
comptes publics
Réunie le 17 octobre 2017, sous la présidence de M. Alain Milon, président, la commission procède à l'audition de Mme Agnès Buzyn, ministre des solidarités et de la santé et M. Gérald Darmanin, ministre de l'action et des comptes publics.
M. Alain Milon , président . - Je suis heureux d'accueillir ce matin Mme Agnès Buzyn, ministre des solidarités et de la santé et M. Gérald Darmanin, ministre de l'action et des comptes publics pour la présentation du projet de loi de financement de la sécurité sociale (PLFSS) pour 2018.
Avant d'examiner ce PLFSS, notre commission donnera un avis sur le projet de loi de programmation des finances publiques pour les années 2018 à 2022 qui définit la trajectoire des finances sociales pour les cinq ans à venir et traduit d'ores et déjà les principaux choix du quinquennat en matière de prélèvements obligatoires et de dépenses.
Ce PLFSS pour 2018 est le premier de la législature. Il est marqué par des mesures en recettes - hausse de la contribution sociale généralisée (CSG), transformation du crédit d'impôt pour la compétitivité et l'emploi (CICE), suppression ou allègements de cotisations - qui modifient en profondeur la structure du financement de la sécurité sociale et, au-delà, de la protection sociale. En 2018 et 2019, ce sont ainsi plus de quarante milliards d'euros de recettes, deux points de PIB, qui sont « déplacés » par le projet de loi de financement.
Ces transferts de recettes marquent des choix forts : faire contribuer les retraités, concentrer plus encore les allègements sur les bas salaires, financer l'assurance chômage par l'impôt. Nous aurons l'occasion d'y revenir. Le projet de loi traduit également l'engagement présidentiel de la suppression du régime social des indépendants (RSI).
En dépenses, nous notons une certaine continuité des choix par rapport au précédent gouvernement. C'est le cas en matière de politique familiale, avec une accentuation des objectifs de lutte contre la pauvreté, mais aussi pour l'assurance maladie, avec la poursuite et l'accentuation du plan d'économies sur l'objectif national de dépenses d'assurance maladie (Ondam) et le déport de dépenses vers d'autres acteurs.
C'est également le cas en matière de retraites, où l'on dégrade à nouveau le solde du Fonds de solidarité vieillesse (FSV) en le privant de recettes sans prendre de mesures plus structurelles. Sur ce point, le Gouvernement a annoncé une réforme importante.
Cependant, un fait nouveau nous alerte : si nous sommes habitués aux transferts entre branches et entre entités de la sphère sociale, au profit notamment de l'assurance maladie, de nouvelles relations s'instaurent entre l'État et la sécurité sociale avec le retour des mesures non compensées, décidées de surcroît en loi de finances, comme c'est le cas pour la taxe sur les salaires. C'est donc un PLFSS riche en mesures d'importance qui nous est soumis.
J'ai surtout abordé le volet financier. Notre rapporteur, Catherine Deroche, traitera du volet santé mais je voudrais ajouter que j'apprécie particulièrement les mesures fortes concernant la vaccination et le prix du tabac.
Mme Agnès Buzyn, ministre des solidarités et de la santé . - Je suis très heureuse de présenter devant votre commission le premier projet de loi de financement de la sécurité sociale de cette mandature. Ce PLFSS est un texte dense, qui fait des choix et qui porte une orientation politique forte.
Le texte a quatre dimensions. C'est d'abord le PLFSS des engagements tenus, sur le pouvoir d'achat ; l'aide aux entreprises et aux entrepreneurs, l'adossement du RSI au régime général, la priorité forte donnée à la prévention et l'attention portée à ceux de nos concitoyens qui sont dans les situations les plus difficiles et les plus vulnérables.
Si le projet de loi permet de tenir les engagements pris devant les Français, c'est parce qu'il est un PLFSSS de responsabilité. En tant que ministre en charge des solidarités, je suis particulièrement attentive, et vous l'êtes aussi, à l'équilibre des comptes, parce qu'il conditionne la confiance de nos concitoyens, à moyen et long terme, dans notre système de protection sociale. Le déficit de la sécurité sociale - régime général et FSV - devrait s'établir en 2017 à 5,2 milliards d'euros, en amélioration de 2,6 milliards par rapport à 2016. En 2018, ce déficit sera de 2,2 milliards d'euros, soit une nouvelle amélioration de 3 milliards d'euros. C'est le déficit le plus faible depuis 2001. Nous sommes donc clairement sur la trajectoire du retour à l'équilibre à l'horizon 2020, conformément à l'engagement pris par le Premier ministre dans son discours de politique générale.
C'est aussi un PLFSS de la solidarité : nous avons fait des choix, mais ces choix privilégient les personnes, les familles les plus en difficulté, pour lesquelles la solidarité nationale doit jouer en priorité.
Le PLFSS revalorise le minimum vieillesse. Le Président de la République s'est engagé à le revaloriser de 100 euros pendant le quinquennat. Cela commencera avec une augmentation de 30 euros le 1 er avril prochain, puis de 35 euros en 2019, et de 35 euros en 2020. Nous harmoniserons la date des revalorisations des avantages vieillesse au 1 er janvier, en avançant celle du minimum vieillesse de trois mois et en reculant celle des pensions de trois mois.
Cette mesure représente un moindre gain temporaire pour les pensionnés mais elle doit être mise en regard de l'effort de solidarité très important que représente la revalorisation du minimum vieillesse, un effort sur moins de trois ans de plus de 500 millions d'euros.
Je veux également mieux répondre aux besoins des personnes âgées en perte d'autonomie. Ce PLFSS crée 4 500 places d'hébergement permanent en établissement d'hébergement pour personnes âgées dépendantes (Ehpad), 1 500 places d'accueil de jour ou d'hébergement temporaire. Nous renforçons l'encadrement en soins des Ehpad, avec 100 millions d'euros de crédits consacrés à cet objectif. Nous aiderons au déploiement d'infirmières de nuit pour une meilleure évaluation et une meilleure prise en charge des difficultés des personnes âgées pendant la nuit et éviter des hospitalisations inutiles. Cette forme d'organisation, adaptée, a fait ses preuves.
En matière de politique familiale, le PLFSS traduit ma priorité aux familles qui ont le plus de difficultés et en particulier aux familles monoparentales. Telles sont les orientations de la politique familiale que j'ai exposée au conseil d'administration de la Caisse nationale des allocations familiales (Cnaf) début septembre : augmenter et améliorer les solutions de garde des jeunes enfants ; créer une véritable politique de soutien à la parentalité, qui fait parfois défaut ; soutenir les familles fragiles, notamment monoparentales, et permettre aux femmes de travailler quelle que soit leur situation ; lutter contre la pauvreté des enfants, et nous lançons aujourd'hui avec le Président de la République une concertation nationale pour aboutir en mars 2018 à un plan d'ensemble de lutte contre la précarité des enfants et des jeunes.
Plusieurs dispositions du PLFSS augmenteront les prestations à destination des familles les plus fragiles. Les familles nombreuses les plus pauvres bénéficieront de la hausse du complément familial majoré au 1 er avril 2018, une augmentation de 17 euros par mois qui concernera 450 000 familles. Le montant de l'allocation de soutien familial sera revalorisé, au 1 er avril également, pour 750 000 familles monoparentales. Le montant maximum de l'aide à la garde d'enfants pour les parents qui recourent à un assistant maternel, une garde à domicile ou une micro-crèche augmentera de 30 %. Ainsi, un parent avec un enfant, qui perçoit 2 000 euros de revenus et qui emploie directement une assistante maternelle, percevra jusqu'à 138 euros de plus par mois pour payer la garde de son enfant.
Nous faisons évoluer le montant du barème et le montant de la prestation d'accueil du jeune enfant (Paje). Ce faisant nous dégageons des marges d'action pour satisfaire aux besoins prioritaires, nous redonnons une cohérence dans l'articulation de ces deux prestations qui assurent la continuité de la prise en charge des enfants, et nous mettons fin au gel depuis près de cinq ans de la prime de naissance.
Cette mesure d'harmonisation du montant et du barème de la Paje ne sera appliquée qu'au flux des bénéficiaires, pour les enfants nés à compter du 1 er avril 2018, elle ne touchera pas les bénéficiaires actuels.
C'est enfin un PLFSS de transformation. L'ambition de réforme concerne d'abord le champ de la protection sociale. Le 1 er janvier 2018, le RSI sera adossé au régime général. C'est l'une des réformes les plus importantes depuis la création de la Sécurité sociale en 1945, nous nous donnons le temps nécessaire pour la mener : une période de deux ans sera ouverte pour faire évoluer les organisations et mener le dialogue social avec les représentants des caisses. Nous avons dit aux personnels du RSI et à celui des organismes conventionnés gérant l'assurance maladie des travailleurs indépendants toute l'attention que nous portons à cette mutation, qui ne doit pas les pénaliser. La dimension sociale du projet est l'objet de toutes nos attentions.
L'ambition de transformation concerne également le champ de la santé. Je construis une stratégie nationale de santé. J'indiquerai en décembre les choix retenus, qui seront le cadre d'un plan national et de plans régionaux de santé, au printemps.
Cette stratégie privilégie quatre priorités : la prévention, l'égal accès aux soins, l'innovation et la pertinence et la qualité des soins. La promotion de la prévention est centrale dans ma politique. Ce PLFSS comporte deux mesures très fortes et emblématiques avec un impact financier et je souhaite que le Sénat soutienne ces orientations. Je veux rendre obligatoires pour les jeunes enfants onze vaccins - obligatoires ou recommandés actuellement dans le calendrier vaccinal. De sept à huit enfants sur dix les reçoivent déjà : ce n'est donc pas un bouleversement des habitudes. Ce taux est toutefois insuffisant pour éviter des épidémies. Je souhaite atteindre le taux de neuf enfants vaccinés sur dix pour éviter des épidémies, des handicaps ou des décès inutiles chez les enfants.
Ce PLFSS porte aussi une hausse importante des prix du tabac, sur trois ans, avec une hausse d'un euro par paquet dès le 1 er mars 2018. Le tabagisme, première cause de mortalité évitable en France, cause près de 80 000 morts par an, des souffrances pour les familles et des vies abrégées. Je remercie vivement M. Darmanin pour le dialogue noué avec son ministère -c'est suffisamment rare et inhabituel- pour progresser vers cet objectif majeur de santé publique. Nous accompagnerons cette hausse par la prévention, avec un deuxième programme national de réduction du tabagisme (PNRT) en mars. Nous lutterons également contre les marchés parallèles.
L'égalité d'accès aux soins comporte une double dimension, sociale et territoriale. Le PLFSS ne comporte pas directement de dispositions relatives au « reste à charge zéro » mais j'ai proposé de reporter la mise en oeuvre du règlement arbitral dans le domaine dentaire afin de rouvrir un espace de négociation avec les professionnels. La négociation qui s'est ouverte doit prendre en compte l'objectif du zéro reste à charge pour des soins indispensables. Ce chantier couvre aussi l'optique et les audioprothèses et je ferai connaître très rapidement le cadre de travail et de concertation pour aboutir à un accord avant la fin du premier semestre 2018. Ces dispositions figureront donc dans le PLFSS pour 2019.
J'ai présenté vendredi dernier avec le Premier ministre un plan pour renforcer l'égal accès aux soins sur l'ensemble du territoire. Je sais l'importance que vous attachez à cette question et je remercie M. Daudigny et M. Cardoux pour la grande qualité de leur rapport mais aussi Mme Doineau qui a accepté d'accompagner la mise en oeuvre de ce plan, qui comporte quatre axes : le renforcement de l'offre de soins dans les territoires par une présence médicale et soignante accrue ; la mise en oeuvre de la révolution numérique en santé, une meilleure organisation des professions de santé pour assurer une présence soignante pérenne et continue et une nouvelle méthode de gouvernance, qui fait confiance aux acteurs et promeut une responsabilité territoriale. Ce plan sera copiloté avec les élus et ne requiert pas de mesure législative de mise en oeuvre.
Ce PLFSS portera la généralisation de l'usage de la téléconsultation et de la téléexpertise, en les sortant de leur cadre expérimental pour les faire entrer dans le droit commun. Il donnera également une base légale pérenne au dispositif Asalée (action de santé libérale en équipe).
S'agissant de l'innovation et de la pertinence des soins, je veux faciliter l'expérimentation de formes d'organisation et de rémunération nouvelles pour dépasser les logiques sectorielles ville-hôpital, rémunérer par exemple au forfait des séquences de soins, et prendre en compte la prévention et la pertinence des actes réalisés.
Je vous propose donc d'adopter un cadre général pour lancer et évaluer ces expérimentations. Je souhaite faire évoluer et compléter les dispositifs actuels - rémunération à l'acte ou tarification à l'activité (T2A). Le levier tarifaire est fondamental pour l'évolution de notre système de santé, vers plus de prévention et de pertinence des soins. Nous prévoyons un Ondam fixé à 2,3 %, taux conforme à l'engagement du Président de la République et supérieur à celui des trois années précédentes. Il consacre 4,4 milliards d'euros de plus pour la couverture des soins, prend en compte des engagements déjà souscrits, dont la convention médicale avec les médecins libéraux signée en 2016. Son impact, important en 2017, le sera encore en 2018. C'est pourquoi le sous-objectif des soins de ville sera supérieur au taux global d'Ondam à 2,4 %. Cette convention va dans le sens de mes orientations, elle valorise mieux l'action des généralistes et prend mieux en compte notamment les actes complexes ou ceux réalisés dans des situations d'urgence. Les recettes des établissements augmenteront de 2,2 %, soit un taux supérieur à l'an passé, grâce à l'apport du relèvement de deux euros du forfait journalier. Ce dernier n'a pas augmenté depuis 2010 et correspond à l'inflation constatée depuis lors et à celle anticipée de 2018.
Un Ondam à 2,3 % reste un Ondam exigeant. J'entends les critiques de l'industrie du médicament puisqu'il prévoit des baisses de prix de près d'un milliard d'euros. Mais nous avons augmenté à 3 % le taux Lh d'évolution des prescriptions hospitalières, ce qui favorisera les produits les plus innovants pour les maladies orphelines ou graves. J'entends aussi les critiques de l'industrie ou des distributeurs de dispositifs médicaux. Je recherche une plus grande pertinence dans la prescription et l'usage de ces dispositifs.
Cet Ondam exigeant permettra un investissement immobilier et numérique à hauteur de 400 millions d'euros et l'amélioration des prises en charge médico-sociales.
Ce PLFSS met en oeuvre des réformes concrètes au bénéfice des citoyens et engage des transformations en profondeur de nos systèmes de santé et de protection sociale.
M. Gérald Darmanin, ministre de l'action et des comptes publics . - J'évoquerai surtout la trajectoire financière, la modération de la dépense publique, l'équilibre de nos comptes sociaux et, enfin, le PLFSS comme facteur de transformation de l'activité économique. Ce projet comprend notamment la bascule des cotisations sociales vers la CSG et il est donc à examiner en parallèle avec le projet de loi de finances (PLF) qui sera débattu par le Parlement à partir des prochains jours.
Sur le rétablissement des comptes, l'Ondam est tenu pour la huitième année consécutive, avec plus de quatre milliards d'euros d'économies, des dépenses maitrisées sur la gestion administrative des caisses et une amélioration de la conjoncture économique. L'année prochaine, nous prévoyons des cotisations assises sur une augmentation de la masse salariale d'un peu plus de 3 %, en écho à l'augmentation de 3 % de cette année. La situation de toutes les branches s'améliore : le déficit de l'assurance maladie s'améliore de 700 millions d'euros en un an, soit le meilleur résultat depuis 2001 ; la branche accidents et maladies professionnelles connaît un excédent de plus d'un milliard d'euros, celui de la branche vieillesse 1,3 milliard d'euros. Pour la première fois depuis dix ans, nous prévoyons un excédent de 300 millions d'euros - certes modeste, mais positif - pour la branche famille. Le déficit du FSV continue de se résorber. Le Gouvernement souhaite atteindre l'équilibre des comptes sociaux d'ici 2020 et poursuivre ce désendettement d'ici 2024 pour les rétablir définitivement.
Je reviens sur plusieurs mesures économiques et sociales de ce PLFSS de transformation. Le PLFSS comprend les engagements de la majorité parlementaire et du Président de la République sur la fin du RSI tel qu'il est connu actuellement. Au 1 er janvier 2018, le RSI fusionne dans le régime général, avec une phase transitoire de deux ans. Il est particulièrement délicat d'écouter les agents du RSI qui ne sont pas responsables de « l'accident industriel » dont nous connaissons tous les conséquences sur les artisans ou commerçants et qui sont inquiets de leur devenir. Avec la ministre des solidarités et de la santé, nous leur avons assuré qu'il n'y aurait aucune mobilité géographique forcée ni de séparation de collaborateurs. Ces deux ans de transition garantiront une fusion dans de bonnes conditions.
Les indépendants ne perdront pas leurs avantages : ils n'auront pas de hausse de cotisations ni de pertes qui leur seraient imputées à cause de la fusion du RSI. Ils resteront indépendants, mais le système sera géré par le régime général et les systèmes informatiques fusionnés. Nous avons confié une mission à M. Dominique Giorgi, qui présentera ses conclusions devant la représentation nationale.
Le CICE sera transformé en allègement de charges généralisé pour les entreprises jusqu'à 1,6 Smic à partir du 1 er janvier 2019. Pour la première fois dans notre pays, toute entreprise qui embauchera en 2019 une personne au Smic ne paiera aucune charge pour cette embauche. L'année blanche de cotisations pour les créateurs d'entreprise les encouragera et simplifiera leurs démarches. La simplification administrative est également très forte sur les déclarations des activités économiques, notamment pour les TPE et les PME.
Le Gouvernement choisit d'augmenter de 1,7 point la CSG pour les salariés, les agents publics et aussi sur le capital, puisque la CSG les touche tous proportionnellement, et supprime des cotisations pour les salariés correspondant à 3,15 points de cotisation. En janvier s'appliqueront les deux tiers de la suppression des cotisations et un tiers de gain de pouvoir d'achat pour les salariés et au mois d'octobre le tiers de cotisation restante sera supprimé et les deux tiers de pouvoir d'achat attribués. Une personne au Smic à 1 152 euros gagnera 160 euros de pouvoir d'achat l'année prochaine et en année pleine, 260 euros. C'est proportionnel par rapport au revenu.
Cette suppression de cotisations revient à passer d'un régime de statut à un régime universel, soit à un système plus beveridgien que bismarckien. Ce n'est plus une multiplication de cotisations qui accompagne ces transformations mais bien un impôt universel que chacun peut payer. Le travail doit payer et le pouvoir d'achat augmenter pour ceux qui sont salariés et notamment ceux qui ont les revenus les plus bas.
Le seuil de déclenchement de l'augmentation de la CSG pour les retraités est de 1 400 euros, contrairement à ce que l'on peut entendre. Certes, les retraités de moins de 65 ans voient cette augmentation s'appliquer à partir de 1 289 euros, mais la plupart des retraités ont plus de 65 ans. À partir de 65 ans, il y a un abattement, c'est donc le seuil de 1 400 euros qui s'applique.
En lien avec le PLF, la mesure de compensation du pouvoir d'achat pour les classes moyennes - le salaire médian est à 1 700 euros - se réalise avec la suppression de la taxe d'habitation : la taxe d'habitation, par personne seule, est supprimée à partir de 2 500 euros net. Tous les salariés gagnent à l'augmentation de la CSG, les agents publics également - nous avons rassuré hier les employeurs publics sur la compensation intégrale de la CSG par le budget de l'État. Nous connaissons tous des personnes avec des petites retraites, en ville ou dans le monde agricole avec des retraites de 500 à 700 euros, éligibles au minimum vieillesse. Ces petites retraites seront augmentées de 100 euros par mois dans la durée du quinquennat, dès l'année prochaine. Ces personnes ne seront pas concernées par les mesures d'augmentation de la CSG. Les personnes au-dessus du minimum vieillesse mais gagnant moins de 1 400 euros ne seront pas touchées par l'augmentation de la CSG mais verront leur taxe d'habitation supprimée sur trois ans, avec un tiers dès l'année prochaine. Les personnes gagnant de 1 400 à 2 500 euros verront leur CSG augmenter mais une suppression de taxe d'habitation la comblera ; leur pouvoir d'achat sera maintenu voir amélioré ; ceux qui touchent une retraite personnelle de plus de 2 500 euros verront leur taxe d'habitation maintenue et une augmentation de la CSG.
L'augmentation de la CSG est déductible pour ceux qui déclarent et paient des impôts sur le revenu. Elle touche également les produits du capital. La négociation avec les partenaires sociaux de la fonction publique prévoit que l'État compensera l'augmentation de la CSG de l'intégralité des agents de la fonction publique - y compris les contractuels, la fonction publique territoriale ou hospitalière - par des suppressions de cotisations payées par les agents - comme la cotisation de solidarité de 1 % des fonctionnaires ou la cotisation maladie de 0,75 % des contractuels - et en parallèle la suppression de cotisations employeurs que nous inscrirons dans la loi. Cette prime non dégressive et pérenne touchera aussi les nouveaux agents publics entrant au 1 er janvier, qui connaîtront aussi cette compensation intégrale de CSG.
M. Alain Milon , président . - Merci. Madame la ministre, quelles sont vos positions sur le tiers-payant et sur l'évolution de la tarification dans les Ehpad ?
M. Jean-Marie Vanlerenberghe , rapporteur général . - Ce PLFSS est un exercice nouveau pour vous, ministres, intéressant et habituel pour nous. Vous avez fait référence à plusieurs rapports du Sénat, dont certaines recommandations - sur la prévention, la pertinence des actes et l'accès aux soins notamment - sont reprises, ce dont nous nous félicitons.
Néanmoins je m'interroge en particulier sur le volet financier. Je ne reviendrai pas sur la CSG, détaillée par le ministre mais reste la question que vous avez élégamment traitée du revenu fiscal de référence retenu pour l'application du taux réduit. Vous évoquez 1 400 euros pour une personne seule, c'est un revenu assez faible... L'impact de cette mesure peut être considérable. Le revenu fiscal de référence est évolutif, ne faut-il pas profiter de cette réforme sur la CSG pour le faire évoluer ? Le taux réduit de 3,8 % pour la CSG s'applique en fonction de ce revenu fiscal de référence.
Quant au CICE, le Gouvernement a concentré les allègements sur les bas salaires. C'est un vrai débat entre économistes. Faut-il privilégier les bas salaires pour favoriser l'emploi ou privilégier un positionnement plus haut de gamme en allégeant les cotisations des salaires plus élevés ? Cette occasion de transformer le CICE ne se reproduira plus. Pouvez-vous revenir sur votre position ?
Notre collègue Jean-Noël Cardoux, fin connaisseur du RSI, y reviendra sans doute. Depuis plusieurs années, la marque RSI a été durablement affectée par la crise du recouvrement des cotisations. Mais la cause principale en est la défaillance du système informatique des URSSAF, détaillée dans l'annexe 3B du PLFSS, qui montre aussi les progrès importants réalisés. L'offre de service et d'accueil n'est pas affectée. Le transfert des travailleurs indépendants vers le régime général ne va-t-il pas dégrader à court terme le service des prestations d'assurance maladie et d'assurance vieillesse ? Le transfert de l'activité retraites implique de demander à la Caisse nationale d'assurance vieillesse (Cnav) de gérer non seulement plusieurs millions de personnes supplémentaires, mais aussi le régime complémentaire des indépendants, soit une activité nouvelle pour la Cnav, a fortiori dans un contexte où certaines caisses d'assurance retraite et de la santé au travail (Carsat) sont en difficulté. Ce calendrier n'est-il pas trop ambitieux ? Faire tout cela en deux ans, alors qu'une réforme systémique des retraites est prévue, pose question. Par ailleurs, que deviendront les 17 milliards d'euros d'excédent du régime complémentaire des indépendants ?
Sur la loi de programmation des finances publiques et le périmètre du PLFSS, différent de celui des administrations de sécurité sociale (Asso), vous avez fait plusieurs annonces sur le pilotage des comptes sociaux avant même d'envisager une révision, nécessaire, de la loi organique. Renforcerez-vous l'information du Parlement sur la contribution des différentes Asso à la trajectoire prévue par la loi de programmation ?
M. Alain Milon , président . - Chaque année, nous avons une réponse positive à cette question mais non suivie d'effet...
Mme Catherine Deroche , rapporteur pour la branche assurance maladie . - Vous avez notre soutien sur la vaccination et le prix du tabac. Avec M. Daudigny, j'ai publié un rapport relatif à la fiscalité comportementale préconisant une augmentation de 10 % par an pendant cinq ans du prix du tabac.
Nous notons le report du règlement arbitral pour l'égal accès aux soins. Il faut ouvrir une négociation car nous sommes très sollicités par les chirurgiens-dentistes.
L'entrée du remboursement de la télémédecine dans le droit commun est positive. De nombreux verrous réglementaires persistent sur « qui peut faire quoi ». En Pays-de-la-Loire, des projets d'expérimentation et d'innovation sur la téléconsultation butent sur l'impossibilité pour le médecin traitant de pratiquer lui-même la téléconsultation.
Le comité d'alerte de l'Ondam a souligné le caractère important mais incertain des économies nécessaires pour respecter l'objectif de dépenses pour 2018. Respecter une progression de l'Ondam de 2,3 % par an face à des tendanciels de dépenses très dynamiques, notamment en soins de ville, est difficile. Quelle stratégie comptez-vous mener au-delà de 2018 pour respecter la progression de l'Ondam ? Quel équilibre de prise en charge entre les régimes de base et complémentaires envisagez-vous ?
D'après l'étude d'impact, le cadre d'expérimentation pour l'innovation dans le système de santé aurait un coût net d'amorçage de 10 millions d'euros en 2018 et un autofinancement attendu dès 2019. La réactivité de ce cadre n'est pas toujours opérante, notamment pour la télémédecine. Comment assurer cette réactivité ?
MM. Alain Milon et Jacky Le Menn avaient publié un rapport sur la tarification et la T2A, montrant sa pertinence mais aussi ses limites. Sur plus long terme, quel regard portez-vous sur ce mode de financement des hôpitaux ? Envisagez-vous des aménagements rapides ?
Mme Élisabeth Doineau , rapporteur pour la branche famille . - Je soutiendrai, moi aussi, les mesures relatives à la vaccination, mais il conviendra de tordre le cou à tout ce qui se dit sur les réseaux sociaux à ce sujet ; ce sera sans doute la principale difficulté...
Mes questions portent sur la branche famille. Après près de dix années de déficit, cette branche devrait connaître un excédent de 300 millions d'euros en 2017 et de 1,3 milliard d'euros en 2018. Il faut certes s'en réjouir mais cela est partiellement dû à des mesures mises en oeuvre depuis 2012, avec une économie nette de 1,5 milliard d'euros à l'échelle de la politique familiale, qui ne touche pas que les ménages les plus aisés.
On aurait donc pu s'attendre à un relâchement des efforts demandés aux familles l'année prochaine. Or le PLFSS contient une nouvelle mesure d'économie portant sur les ménages modestes, ainsi qu'une mesure favorable aux familles monoparentales dont l'impact financier demeure limité. Comment conserver son ambition à la politique familiale alors que le nombre de naissances continue de baisser ?
Par ailleurs, après la modulation des allocations familiales intervenue en 2015, on parle aujourd'hui de mettre définitivement cette prestation sous condition de ressource. Cela porterait un coup majeur au principe d'universalité de la politique familiale, selon une logique que nous ne souhaiterions pas étendre aux autres branches. Quelle est votre position sur cette question ? Les aides aux familles ne doivent-elles que lutter contre la pauvreté ou la solidarité horizontale demeure-t-elle selon vous pertinente ? Le Gouvernement sera-t-il défavorable à d'éventuels amendements visant à mettre fin à l'universalité des allocations familiales ?
Enfin, en ce qui concerne le complément de mode de garde, le CMG, qui serait revalorisé pour les familles monoparentales, je voudrais souligner le fait que les familles doivent avancer le premier mois de garde, ce qui reste un effort important pour eux.
M. Jean-Noël Cardoux . - Mes deux questions seront ciblées. Premièrement, il me semble que la réforme du RSI se fait contre la volonté des travailleurs indépendants, qui y sont unanimement opposés et expriment des craintes importantes. En effet, on ne s'attaque pas aux causes du problème, qui remonte à 2008, quand on a institué l'interlocuteur social unique. À cette époque, on a mis face à face deux blocs : l'Acoss et les caisses de travailleurs indépendants, qui ont refusé de se parler pendant trois ans. Le ver était donc dans la pomme...
En outre, le logiciel de recouvrement SNV2 est, de l'avis de tous, totalement obsolète, et le montant à investir pour le remettre à niveau serait colossal. Par conséquent, la fusion des régimes ne réglera pas le problème informatique ; or c'est par là qu'il faut commencer. Par ailleurs, des efforts considérables ont été réalisés ; par exemple, le RSI a créé une cellule pour les parlementaires, qui accélère la résolution des problèmes quand elle est saisie. J'ajoute que la réduction des acomptes, qui figurait dans la loi de financement de la sécurité sociale pour 2012, n'a jamais été appliquée parce que tout le monde en ignorait l'existence...
Il faudrait donc prendre du temps, écouter les interlocuteurs et, surtout, faire des simulations pour les travailleurs indépendants car c'est là que réside leur principale crainte.
Il conviendrait aussi de convier l'ordre des experts comptables autour de la table. Il était disposé à travailler avec l'ensemble des interlocuteurs et il préconisait une solution, l'auto-déclaration, qui résoudrait une partie important des problèmes de rappel de provisions.
Il faut réformer, soit, mais pas contre les travailleurs indépendants, et il faut leur fournir des éléments financiers leur permettant de juger de l'impact de la réforme du régime sur les cotisations et sur les prestations.
Ma seconde question porte sur les déficits cumulés figurant dans les comptes de l'Acoss. Nous avons auditionné la semaine dernière le premier président de la Cour des comptes, Didier Migaud, et je lui ai demandé s'il était favorable à une augmentation de la CRDS pour annuler le stock de dette demeurant au sein de l'Acoss.
Je vous rappelle que le secrétaire d'État chargé du budget du précédent gouvernement avait épuisé le plafond des autorisations de transfert des déficits à la Cades, à hauteur de 23,6 milliards d'euros ; ces transferts sont désormais impossibles et l'Acoss est obligée de supporter des déficits dont le cumul représentera bientôt 30 milliards d'euros. Ainsi, si par malheur les taux d'intérêt augmentent - ce qui arrivera - l'Acoss explosera.
Ne serait-il donc pas plus opportun d'autoriser de nouveau les transferts de l'Acoss à la Cades en fixant une augmentation de la CRDS d'environ 0,4 point. Cela ne serait pas insurmontable et cela rééquilibrerait les comptes. Le Premier président de la Cour des comptes a indiqué être favorable à cette solution.
Mme Laurence Rossignol . - J'observe une forme de continuité par rapport au gouvernement précédent. Je m'en réjouis car on sait que la prévisibilité en telle matière est un élément important mais je suis aussi frustrée car on ne retrouve pas les engagements de campagne du président Macron. Je parlais de continuité mais c'est presque du conservatisme...
Il était par exemple question de l'évolution de la rémunération des médecins de ville, destinée à mieux valoriser les actes de prévention ; qu'en est-il ? Par ailleurs, comment comptez-vous remédier aux gaspillages, à hauteur de 7 milliards d'euros, en matière de dépenses de médicaments ? En outre, quelle réforme de la T2A prévoyez-vous pour favoriser les financements liés à des priorités de santé publique ?
Par ailleurs, concernant la politique familiale, je me réjouis que vous augmentiez le CMG mais le coût des modes de garde n'est qu'un facteur, l'offre de garde étant l'autre aspect de la question. Comment augmenter les offres de places en crèche, notamment en zone rurale ?
Mme Catherine Deroche , rapporteur . - À ce sujet, il n'y a pas de continuité.
Mme Laurence Rossignol . - Le coût de fonctionnement est très lourd et l'augmentation des subventions à l'investissement ne suffit pas. Ne pourrait-on donc discuter de la nécessité d'un service public de la petite enfance ? Cela serait vital pour bien des familles.
Pour ce qui concerne la PMA, le fait que cette question figure dans les lois de bioéthique me rend assez perplexe. Il s'agit d'une question politique. L'examen des lois de bioéthique est long et on risque d'obérer des sujets sérieux. Pourquoi pas un projet de loi dédié à cette question ?
Enfin, le plan interministériel de lutte contre violences aux enfants prévoyait la présence d'un médecin référent dans chaque service d'urgence. Où en est-on sur ce point ?
M. Gérald Darmanin, ministre . - En ce qui concerne la CSG, monsieur le rapporteur général, je conçois qu'avec 1 400 euros par mois on ne soit pas riche mais j'aimerais que les retraités de ma commune gagnent autant car ils touchent plutôt cinq cents ou six cents euros par mois. Nous augmentons le minimum vieillesse de cent euros par mois, ce que personne n'avait fait jusqu'à présent.
On peut toujours discuter du seuil, mais pendant les campagnes présidentielle et législative, on avait évoqué un seuil de 1 200 euros. Nous le fixons à 1 400 euros ; on peut certes l'augmenter mais il y aura toujours des effets de distorsion car vivre avec cette somme à Paris ou en province, c'est différent.
Sans doute, si l'on ne considère que l'augmentation de la CSG, on trouvera des cas de personnes en difficulté mais il faut considérer les mesures du PLFSS avec celles du projet de loi de finances, qui sont complémentaires, notamment avec la suppression de la taxe d'habitation.
Les mesures touchant au revenu fiscal de référence, question technique, peuvent alimenter les réseaux sociaux. Cela dit, seules les feuilles de salaire, de traitement ou de pension montreront que l'on gagne du pouvoir d'achat jusqu'à 2 500 euros net par mois.
Néanmoins, il est vrai qu'il y a un choix politique clair de la part du Gouvernement. Certains veulent augmenter la TVA de deux points sur les produits consommés mais cela aurait un effet négatif plus fort pour les retraités qu'une augmentation de la CSG.
Nous avons fait un choix : au-dessus de 2 500 euros, il n'y a pas de gain de pouvoir d'achat mais une redistribution aux salariés les plus modestes. C'est un choix politique, qui peut prêter à la discussion ; on peut aussi considérer que les retraités qui ont travaillé toute leur vie et qui gagnent 3 000 euros par mois grâce à l'argent qu'ils ont mis de côté ne doivent pas contribuer à la redistribution envers les salariés mais se concentrer sur la solidarité intergénérationnelle au sein de la famille. Néanmoins, notre choix est assumé : au-dessus de 2 500 euros par mois, il y a redistribution non seulement intergénérationnelle mais aussi au travers de la solidarité car, sans doute, des personnes aident déjà leurs parents ou leurs enfants mais ce n'est pas le cas de tout le monde.
Tel est notre choix, même s'il faut le tempérer au regard de la suppression de la taxe d'habitation.
Pour ce qui concerne le CICE, on a eu tout un débat démontrant la nécessité de diminuer les charges, puis on nous dit que le CICE fonctionne finalement très bien ; c'est très français... C'est un peu la même chose avec le RSI ; j'apprends maintenant qu'il fonctionnerait très bien. Pourtant, quand je prononce le mot « RSI » dans une salle et que j'annonce sa suppression, on se lève et on m'applaudit. Le RSI souffre d'un dysfonctionnement évident.
M. Jean-Marie Morisset . - Alors, on ne parle pas de la même chose...
M. Gérald Darmanin, ministre . - Pourtant, tous les candidats à la présidentielle voulaient le supprimer, monsieur le sénateur. Sans doute, il est évident qu'il y a eu des améliorations, qu'il existe des problèmes informatiques et que les agents du RSI ne sont pas responsables de cette situation ; mais la marque est, selon moi, définitivement entachée. Il y aura donc fusion.
On me dit qu'une période de deux ans serait peut-être trop rapide mais j'entends aussi dire que c'est trop lent. C'est, selon nous, le temps nécessaire pour rassurer tous les salariés du RSI. Un moment viendra où le rapporteur général et les ministres expliqueront à la commission le processus, étape par étape, et, s'il faut plus de temps, on le prendra.
En tout état de cause, il n'y aura pas d'augmentation des cotisations et, je le répète, les 17 milliards d'euros que vous évoquiez, monsieur le sénateur, resteront dans le régime des indépendants. Certes, on peut s'opposer à cette transformation mais, pour ma part, je constate que les indépendants que je connais sont pour cette suppression, alors que les dirigeants de caisse que je connais - qui sont aussi des travailleurs indépendants - sont contre.
L'allègement de 6 points de charges jusqu'à 2,5 Smic, niveau assez élevé, touche aussi, contrairement au CICE, l'économie sociale et solidaire et le monde associatif employeur, ne l'oublions pas ; il faut donc mettre cela en perspective avec les annonces du Gouvernement sur les emplois aidés. Il n'y a ainsi plus aucune charge sur le Smic.
Sur le renforcement des pouvoirs du Parlement, je propose au rapporteur général qu'il soumette un amendement visant à ce que le Gouvernement s'engage à fournir les informations que vous souhaitiez. Je serai toujours favorable aux dispositions permettant d'éclairer le Parlement sur les tuyauteries complexes. Parlons-en en amont pour que nous puissions vous donner toute l'information que vous souhaitez.
En ce qui concerne le tabac, je suis, comme Mme Buzyn, favorable à l'augmentation très forte du prix du tabac. Toutefois, il y a des conséquences. D'abord, cela n'entraînera pas des recettes très importantes, ce n'est d'ailleurs pas l'objectif, contrairement à ce que l'on croit parfois. En outre, il peut y avoir des effets d'aubaines pour la contrefaçon et la contrebande, surtout en zone frontalière. Il faudra donc lutter contre cela, avec les services des douanes - dont nous augmentons à cette fin les effectifs dans le projet de loi de finances - mais aussi avec la police et la gendarmerie.
En outre, il faut accompagner les buralistes, qui ne sont pas des tabatiers. Ils représentent notamment des lieux de socialisation dans les villages ; nous allons donc leur proposer des changements de travail. Il y a un avenir pour eux. On peut à la fois lutter fortement contre la première cause de cancer et conserver ce métier. Je rencontrerai les buralistes vendredi prochain dans ce but. Si vous avez des idées, cela m'intéresse.
Mme Agnès Buzyn, ministre . - Monsieur le président, vous nous avez demandé où en est la généralisation du tiers payant. Nous attendons les conclusions du rapport que nous avons commandé au mois de juillet sur la faisabilité de cette généralisation au 1 er décembre prochain. Ce rapport nous sera rendu en fin de semaine ; nous nous déciderons sur ce fondement.
En ce qui concerne le financement des Ehpad, il y aura une mesure dans le projet de loi de financement de la sécurité sociale, avec une augmentation de 100 millions d'euros des sommes affectées aux soins et un accroissement du nombre de postes d'infirmières de nuit car les résidents sont de plus en plus âgés et de plus en plus malades. Nous prenons donc en compte la difficulté croissante de la prise en charge de nos aînés.
En outre, nous instaurons un comité de suivi de la tarification des Ehpad, qui s'est réuni fin septembre pour sa première réunion au ministère. Cette réforme doit se faire sur sept ans, nous avons le temps d'accompagner les établissements. Pour l'instant, l'évolution de la tarification est favorable pour 80 % des établissements et défavorable pour 20 % d'entre eux.
En ce qui concerne votre question sur la télémédecine, madame Deroche, nous considérons comme vous qu'il y a encore trop de verrous réglementaires. Les expérimentations ont mis trop de temps à se mettre en oeuvre, elles sont trop limitées, alors que la télémédecine est entrée dans l'usage des professionnels de santé, on ne peut l'ignorer. Nous intégrons donc cette pratique dans le droit commun.
Toutefois, je souhaite saisir la Haute Autorité de santé sur l'encadrement de sa pratique car tous les actes médicaux ne peuvent se faire par télémédecine. Nous allons avancer de manière pragmatique avec les professionnels de santé sur ce sujet.
L'Ondam, fixé à 2,3 %, est considéré par certains comme trop exigeant mais le comité d'alerte de l'Ondam a souligné que notre prévision est réaliste. Nous souhaitons engager un milliard d'euros d'économies grâce à la baisse des prix des médicaments. Nous allons faire monter en puissance les génériques et avancer sur les biosimilaires. Il y a des marges de progrès sur le coût des traitements.
Nous souhaitons aussi travailler avec les professionnels de santé sur la maîtrise médicalisée, que j'appelle plutôt « pertinence des soins ». Ce sujet est central pour maîtriser les dépenses et pour bien soigner car il ne s'agit pas que d'efficience. Il faut octroyer le bon acte au bon patient et au bon moment. Nous avons à ce sujet un plan quinquennal commun avec l'assurance maladie et les ARS.
Le niveau d'économie à l'hôpital est équivalent à celui de 2017. Cela accompagne l'évolution des hôpitaux ; les groupements hospitaliers de territoire, les GHT, constitueront un levier d'économie, notamment grâce aux achats. Ces évolutions s'articulent autour de la pertinence et de l'efficience sur cinq ans ; ce n'est donc pas une révolution.
En ce qui concerne l'innovation, vous avez évoqué, madame Deroche, le fonds d'amorçage de 10 millions d'euros pour le fonds d'intervention régional uniquement, le FIR, qui est à la main des ARS ; nous ajoutons à cela 20 millions d'euros dans un fonds pour l'innovation, qui fera l'objet d'un comité stratégique incluant les professionnels de santé et les fédérations hospitalières, et qui siègera au niveau de la Cnamts. Il devra être capable de financer et de suivre des expérimentations. Ce fonds servira aussi à payer les rémunérations innovantes, notamment au forfait, au parcours ou à la pertinence des soins.
Ce sont des modes innovants de tarification que nous souhaitons accompagner au travers de ce fonds. Tout ce qui se révélera utile sera ensuite déployé à l'échelon national. Cela ne se substituera pas à la tarification à l'acte ou à la T2A, cela viendra en complément. Ce fonds de vingt millions d'euros sera abondé en tant que de besoin à partir du fonds national de gestion du risque.
La T2A représente 60 % du financement des établissements de santé ; je souhaite que cette proportion diminue. On connaît les dérives de cette tarification, la pression sur les professionnels de santé et sur les établissements. Nous souhaitons inciter financièrement à la pertinence du parcours de soins (article 35 du PLFSS), augmenter la prise en compte de la qualité dans le modèle de financement (les incitations financières à l'amélioration de la qualité, ou IFAQ), intensifier le virage ambulatoire, moderniser les soins de suite et de réadaptation ou encore accompagner l'offre de soins avec notamment la télémédecine (article 36 du projet de loi).
Il y a donc beaucoup de projets de modification en profondeur, dont les effets se manifesteront progressivement au cours des cinq prochaines années.
Madame Doineau, nous souhaitons effectivement accompagner l'extension des obligations vaccinales d'un effort de communication à l'égard du grand public et des professionnels de santé. En effet, si je suis très bien soutenue à cet égard par les sociétés savantes et par les académies de médecine, de pharmacie et des sciences, 30 % des généralistes ont des doutes sur la vaccination et 25 % en font part aux patients.
Nous devons donc accompagner les médecins de terrain par de l'information rigoureuse et des outils de communication. Nous travaillons sur des supports devant être publiés le 1 er janvier 2018.
La branche famille de la sécurité sociale sera, vous l'avez dit, excédentaire mais il y a tout de même un déficit sur l'ensemble du régime général. Nous souhaitons donc que l'esprit de responsabilité touche l'ensemble des branches. En outre, il y aura 70 millions d'euros de dépenses supplémentaires à destination des familles les plus en difficulté car le taux de pauvreté a augmenté ces dernières années.
En ce qui concerne les crèches, il faut favoriser le nombre de places de garde. Il ne faut pas un modèle unique ; il faut favoriser les crèches, les assistantes maternelles, la garde à domicile. Tous les territoires n'ont pas les mêmes besoins. Cela fera l'objet d'objectifs de la convention d'objectifs et de gestion, la COG, que je vais signer avec la Cnaf.
La question n'est pas de porter atteinte, via le PLFSS, à l'universalité des prestations sociales, ce que je ne souhaite pas mais de remettre en cause notre politique familiale à l'aune de la baisse flagrante de la natalité française depuis deux ans. Est-ce que notre politique familiale répond à cet enjeu ? Je veux que l'on ait à ce sujet un débat apaisé et non idéologique ni doctrinaire. Cela aura aussi une traduction dans la COG.
Vous avez aussi évoqué l'allocation sur le complément de mode de garde, qui est décalée d'un mois. Les familles n'auront plus à assurer l'avance des frais.
Madame Rossignol, j'ai répondu à votre question sur les modes de garde et sur la T2A. Vous parliez de continuité avec le mandat précédent mais je vois pour ma part deux ruptures : l'expérimentation ambitieuse de nouvelles tarifications sur cinq ans et le temps de discussion que je souhaite avoir autour de la PMA. Il s'agit d'ailleurs pour moi d'un sujet relevant d'une loi de bioéthique, qui implique la tenue d'états généraux. Il ne faut pas de dogmatisme, pas d'idéologie. Cela fera donc l'objet d'une loi de bioéthique.
Pour les violences faites aux enfants, le médecin référent se met progressivement en place dans les établissements. Nous débutons une mission autour de la continuité des soins car il faut non seulement un référent mais il faut aussi des médecins capables d'assurer les soins pertinents.
M. Yves Daudigny . - Vous avez affirmé quatre priorités : la prévention, l'égalité d'accès aux soins, l'innovation et la pertinence et la qualité des soins ; en outre, vous poursuivez l'effort vers l'équilibre de la sécurité sociale. Tout le monde adhère à ces objectifs.
L'Ondam pour 2018 ouvre 4,4 milliards d'euros de dépenses nouvelles mais l'effort demandé à l'assurance maladie (3,3 milliards d'euros) est très important. L'Ondam hospitalier ne s'élève qu'à 2 % ; l'hôpital peut-il supporter de nouveaux efforts de maîtrise des dépenses sans mettre en danger ses missions, les soins et les conditions de travail de son personnel ?
Je veux aussi évoquer le cas particulier des praticiens diplômés hors de l'Union européenne. Une loi de 2012 avait apporté des dispositifs dérogatoires pour les praticiens engagés avant 2010. Ils sont aujourd'hui nombreux mais sont dans une situation précaire, sans avenir professionnel, alors qu'ils contribuent à l'offre de soins sur les territoires. Nous avons été alertés sur ce point ; envisagez-vous d'autres dispositions ?
Sur les médicaments, comment trouver le point d'équilibre entre le rapport de la Cour des comptes qui met en cause la garantie de prix européens et les professionnels du secteur ? Je pense en particulier à la fragilisation de l'autorisation temporaire d'utilisation, l'ATU. Le risque serait que les médicaments innovants ne soient plus mis aussi rapidement à la disposition des Français.
Je veux aussi vous interroger sur les génériques et les biosimilaires. L'article 38 prévoit des tarifs uniques de remboursement pour les médicaments, y compris les génériques et les biosimilaires. Si les tarifs de remboursement sont les mêmes pour les médicaments princeps, les génériques et les biosimilaires, quel est l'intérêt du générique ?
Enfin, comment envisagez-vous le déploiement du dossier médical partagé, le DMP ?
M. Dominique Watrin . - Madame la ministre, vous avez évoqué le nécessaire devoir de solidarité des retraités et une hausse de la CSG. Pour ma part, j'aurais aimé que vous parliez également de l'allégement de l'ISF. Ce sont 5 milliards d'euros de solidarité à l'envers, au profit des plus riches !
Le plan de lutte contre les déserts médicaux prévoit, comme c'est le cas depuis vingt ans, des mesures incitatives, alors qu'elles sont pourtant des échecs. Alors qu'il n'y a jamais eu autant de praticiens dans notre pays, le nombre de médecins exerçant en secteur I diminue inexorablement et leur répartition sur le territoire est de plus en plus inégale.
Pourquoi vous interdisez-vous d'instaurer des mesures de régulation des médecins alors que de telles mesures ont donné des résultats positifs dans certaines professions paramédicales ?
Ma deuxième question porte sur les structures d'exercice de la médecine de groupe. Vous annoncez un nouveau plan de développement des maisons de santé, mais vous ne dites pas un mot des centres de santé. Or le maillage du territoire par ces structures permettrait de répondre à l'aspiration des jeunes diplômés, qui souhaitent exercer en tant que salariés et pourrait être un levier nouveau de lutte contre la désertification médicale.
M. Michel Amiel . - Madame la ministre, la mesure que vous annoncez en matière de vaccination demandera un effort de communication important, en particulier en direction des médecins généralistes car ils sont assez réticents sur cette question et ce pour des raisons parfois confuses. Il faut également envisager des mesures un peu coercitives s'agissant de la vaccination contre la grippe, cette maladie étant la première cause de mortalité infectieuse. Or les professionnels de santé, en particulier en milieu hospitalier, ne sont pas vaccinés et peuvent propager allègrement la maladie.
Je suis bien conscient, monsieur le ministre, qu'il faut ménager les buralistes. Je rappelle toutefois que seule une augmentation brutale du prix du tabac est efficace sur les comportements. N'aurait-il donc pas été opportun de porter tout de suite le prix du paquet à 10 euros ?
Dans sa dernière analyse, la Cour des comptes a parlé d'éléments d'insincérité, s'agissant en particulier de la sortie de l'Ondam du Fonds de financement pour l'innovation pharmaceutique. Pensez-vous l'y réintégrer, madame la ministre, même si l'innovation générera des dépenses considérables ?
Par ailleurs, ne pourrait-on pas simplifier le circuit de validation des prix du médicament en créant une seule agence ? Aujourd'hui, la Haute Autorité de santé s'occupe du volet médical pur, le Comité économique des produits de santé, du prix.
La prévention est la première priorité de la stratégie nationale de santé. À cet égard, je rappelle que certains secteurs de la médecine sont oubliés, pour ne pas dire sinistrés : la médecine du travail, les soins palliatifs et la pédopsychiatrie.
M. Bernard Jomier . - Ma première question porte sur les annonces que vous avez faites vendredi, madame la ministre, concernant le partage des tâches et de nouvelles formations pour les professionnels de santé. Ce partage des tâches, couplé au développement de la télémédecine, pourrait produire des effets réels sur l'offre de soins dans nos territoires. Or cette orientation n'apparaît que de façon très timide dans le PLFSS. Pouvez-vous nous éclairer sur votre calendrier ?
Ma deuxième question porte sur la santé environnementale. Lors d'un colloque la semaine dernière, Brune Poirson a déclaré que la santé environnementale serait un axe majeur de votre politique de santé et de la stratégie nationale de santé. Or cette orientation n'est pas traduite dans le PLFSS. Je rappelle que les trois principales causes de mortalité dans notre pays sont le tabac, l'alcool et la pollution de l'air. Des collectivités territoriales ont engagé des travaux et éliminé les produits néfastes pour la santé humaine. De tels dispositifs vous paraissent-ils envisageables ?
Ma troisième question porte sur l'hôpital. Nos établissements hospitaliers sont depuis des années confrontés à une trajectoire financière difficile, malgré les plans d'efficience qui se succèdent. L'Ondam pour l'hôpital est fixé cette année à 2 %. Pensez-vous qu'il soit raisonnable de tenir cet objectif sans ouvrir un nouveau chantier sur le périmètre des missions de l'hôpital, sur l'articulation entre le secteur hospitalier, les territoires de santé et la ville ? Dans un rapport publié le mois dernier, le Sénat trace des pistes tout à fait intéressantes sur les urgences. Notre système doit évoluer s'il veut tenir ses engagements.
Mme Michelle Meunier . - Monsieur le ministre de l'action et des comptes publics, jusqu'à présent, les Ehpad associatifs à but non lucratif bénéficiaient du crédit d'impôt de taxe sur les salaires, le CITS, soit le pendant du CICE, le crédit d'impôt pour la compétitivité et l'emploi, dont bénéficient les Ehpad privés à but lucratif. Il semble que l'article 43 du projet de loi de finances supprime ce dispositif, ce qui inquiète de nombreux gestionnaires. Que pouvez-vous nous dire sur cette question ?
M. Jean-Marie Morisset . - Je vous remercie, madame la ministre, d'être revenue sur les arbitrages de Mme Touraine s'agissant de la convention dentaire. Mes questions porteront sur l'amélioration de la prise en charge des personnes fragiles.
Si les personnes handicapées sont satisfaites de la revalorisation dont elles bénéficieront en 2018 et 2019, elles sont inquiètes des modifications des règles de prise en compte des revenus. En 2019, le complément de ressources et la majoration pour la vie autonome risquent d'être fusionnés. Pourriez-vous les rassurer sur ces points ? Les 90 euros que vous allez leur donner d'un côté ne risquent-ils pas d'être absorbés par cette évolution, de l'autre ?
Monsieur le ministre, comment allez-vous compenser la hausse de la CSG pour les personnes vivant en maison de retraite, sachant qu'elles ne paient pas de taxe d'habitation ?
Lorsque nous avons adopté la loi relative à l'adaptation de la société au vieillissement, nous n'avions pas envisagé qu'elle aurait des répercussions importantes sur le financement des Ehpad. La mise en place du forfait dépendance sur un point GIR départemental a des conséquences désastreuses.
Dans mon département, certains établissements connaissent une baisse de 20 % du tarif dépendance et ne peuvent plus embaucher de personnel. Quant aux départements, ils ne veulent pas supporter sur le tarif hébergement des décisions auxquelles ils n'ont pas été associés.
Pour terminer, j'évoquerai les maisons de santé. À quoi correspondent les 500 millions d'euros que prévoit l'État ? Est-ce la DETR, la dotation d'équipement des territoires ruraux ? Quelles aides l'État prévoit-il pour permettre aux collectivités territoriales de construire des maisons de santé dans les zones rurales ?
Mme Victoire Jasmin . - Je ferai tout d'abord une remarque sur l'accès aux soins et sur les droits des personnes en situation de handicap. Les personnes malentendantes ne peuvent accéder à une traduction simultanée lors d'une consultation médicale. De même, les personnes à mobilité réduite n'ont pas toujours la possibilité d'accéder à la prévention, notamment pour les examens gynécologiques. Il faut prévoir des équipements adaptés à ces personnes.
La T2A pose des difficultés dans les territoires d'outre-mer et plus singulièrement en Guadeloupe. Notre CHU connaît de très grandes difficultés liées à notre insularité, aux frais d'approche, aux démarches de certification, d'accréditation et de mise aux normes de nos différents services, qui entraînent des surcoûts insurmontables.
Le taux de chômage en Guadeloupe est très élevé et beaucoup de personnes bénéficient de très petites retraites. Le problème de la hausse de la CSG se pose donc également.
Enfin, madame la ministre, les personnels de l'Établissement français du sang de Guadeloupe sont inquiets. Qu'en est-il du projet de transférer les analyses de sang en France ? Il serait scandaleux que les prélèvements sanguins réalisés en Guadeloupe soient transférés alors que nous sommes en mesure de réaliser l'intégralité des examens sur place. J'ajoute que la durée de vie des plaquettes est limitée et qu'un tel transfert poserait problème pour les transfusions nécessaires pour traiter certains cancers et les cas de drépanocytose.
M. Martin Lévrier . - Ma question porte sur la suppression du CITS, destiné aux associations à but non lucratif. Quel est le mécanisme de compensation prévu ? Son montant ? Pensez-vous qu'il permettra facilement de remplacer les emplois aidés ?
Mme Brigitte Micouleau . - J'ai bien noté les mesures destinées à améliorer l'accès aux soins mais qu'en est-il du manque cruel de médecins généralistes, du numerus clausus et du problème des déserts médicaux ?
Mme Patricia Schillinger . - L'articulation entre les baisses de cotisations et la hausse de CSG et les spécificités du régime d'Alsace-Lorraine a-t-elle été bien étudiée ? Comme vous le savez, les Alsaciens et les Mosellans paient aussi l'équivalent de la cotisation patronale.
Par ailleurs, 9 000 dossiers concernant les frontaliers suisses sont en attente. Une décision politique est nécessaire.
L'instauration d'une Journée nationale sans alcool est-elle prévue ?
Enfin, le métier d'hygiéniste dentaire n'a toujours pas été mis en place en France. Avance-t-on sur ce dossier ?
M. Daniel Chasseing . - Madame la ministre, vous avez annoncé quelques avancées pour lutter contre les déserts médicaux sans toutefois évoquer la question du numerus clausus, ni la suppression de l'internat national classant au profit d'un internat par faculté.
Par ailleurs, certes les buralistes jouent un rôle très important et il faut essayer de les consolider. Il faut également veiller à maintenir les pharmacies dans les zones rurales, à avoir assez de personnels pour prendre en charge les personnes dépendantes dans les Ehpad et trouver une solution pour contrebalancer la hausse de la CSG pour les personnes âgées vivant en maison de retraite.
Mme Pascale Gruny . - La situation s'améliore pour le RSI. Mais certaines des personnes concernées ont compris qu'avec la réforme, on allait supprimer des cotisations, même si on leur explique qu'elles paient déjà moins de cotisations que sur un revenu salarié. Les difficultés commencent lorsque les artisans et commerçants ne peuvent plus payer leurs échéances, ou au début ou à la fin de leur activité. La fusion au sein du régime général ne changera rien à cela.
Madame la ministre, je siège au conseil de surveillance du centre hospitalier de Saint-Quentin. Venant du monde de l'entreprise, j'ai été choquée d'apprendre que le tarif pour une transfusion de fer était passé de 450 euros à 13 euros. Avec de telles réductions, jamais les hôpitaux ne pourront être à l'équilibre !
M. Jean Sol . - En matière de lutte contre le tabagisme, madame la ministre, que comptez-vous faire concrètement contre les marchés parallèles, en particulier dans les départements frontaliers ?
Par ailleurs, quelles mesures envisagez-vous pour lutter contre les fraudes sociales relativement nombreuses aujourd'hui, en particulier dans certains départements ?
Que faire pour enrayer l'absentéisme du personnel hospitalier, qui hypothèque bon nombre de marges de manoeuvre ?
Pour la prise en charge des personnes âgées dépendantes, allez-vous tenir compte de la démographie et de la cartographie départementales ?
M. Gérald Darmanin, ministre . - Pour commencer, je rappelle que l'ISF, c'est non pas 5 milliards d'euros, mais 3 milliards d'euros. Cette question n'a rien à voir avec le PLFSS, même si moins de chômeurs signifie plus de cotisations, mais je n'entrerai pas dans ce débat.
Vous m'avez interrogé sur le CITS. La mesure que nous proposons représentera pour les établissements concernés un gain de 1,4 milliard d'euros. Permettra-t-elle de remplacer les emplois aidés ? Je rappelle que ces contrats n'ont pas été conçus pour remplacer les personnels relevant de la fonction publique ou du statut de contractuel. Les préfets ont beaucoup encouragé les élus à y avoir recours, les gestionnaires ont ainsi essayé de rendre un service moins cher. Je n'ignore pas que la situation est complexe. Dans le secteur médico-social, 200 000 contrats aidés sont budgétisés contre un pic à 400 000 à la veille de l'élection présidentielle. Cet allègement de charges pérenne permettra à l'ensemble des établissements concernés de faire la bascule et de créer des emplois qui ne seront pas précaires.
La suppression du RSI n'entraîne pas une suppression de cotisations, nous le redirons. J'ai du mal à comprendre ceux qui veulent garder le RSI alors que les artisans et les commerçants avaient perdu toute confiance en ce régime au point de nous faire part de leur déprime, voire de leurs pensées suicidaires durant la campagne présidentielle. Tous les candidats à cette élection proposaient d'ailleurs sa suppression.
La diminution de la taxe d'habitation pour les personnes résidant en maison de retraite est une question importante et complexe. Le Parlement doit être parfaitement éclairé afin de bien comprendre ce que souhaite faire le Gouvernement.
Pour les personnes vivant en maison de retraite, il faut distinguer trois cas de figure. Premier cas : une personne seule vivant dans une maison de retraite, ayant la jouissance totale de son lieu et ayant gardé, pour différentes raisons, sa résidence principale, paiera sa taxe d'habitation si ses revenus sont supérieurs à 2 500 euros. S'ils sont inférieurs, elle bénéficiera d'un dégrèvement de la taxe d'habitation. Deuxième cas : cette personne vit dans une maison de retraite médicalisée, elle n'a pas la jouissance totale de son lieu, elle ne paie pas de taxe d'habitation. Dans ce cas, le projet de loi de finances prévoira que l'établissement pourra demander le dégrèvement de la taxe d'habitation et qu'il devra ensuite répercuter cette baisse dans son prix. Troisième cas : la personne ne paie pas de taxe d'habitation, l'établissement non plus, ils en ont été exonérés. Nous proposerons dans ce cas une réduction d'impôt dans le projet de loi de finances pour compenser la hausse de la CSG.
Aujourd'hui, 60 % des retraités sont concernés par l'augmentation de la CSG, 80 % des Français, donc une grande partie de ces retraités, par la suppression de la taxe d'habitation.
Dans les maisons de retraite et les EHPAD, les gens sont en moyenne plus pauvres : 60 % des retraités dans les EHPAD ont des revenus inférieurs à 1 400 euros. Il n'y a donc pas de gens, nous l'avons vérifié, qui ne bénéficieront pas de la suppression de la taxe d'habitation, même s'ils n'en paient pas. Si leurs revenus sont supérieurs à 1 400 euros, alors ils paient l'impôt sur le revenu et bénéficieront d'une réduction d'impôt. Nous aurons l'occasion d'y revenir lors du débat parlementaire.
Je laisserai Mme la ministre répondre sur la fonction publique hospitalière et sur les difficultés des personnels soignants. Je rappelle simplement que nous avons rétabli le jour de carence dans la fonction publique et qu'il vaut pour toutes les fonctions publiques.
Mme Agnès Buzyn, ministre . - Monsieur Daudigny, l'augmentation du forfait journalier de 2 euros constituera une recette supplémentaire pour l'hôpital et permet de fixer l'Ondam hospitalier à 2,2 %.
De nombreuses transformations sont nécessaires. Nous devons développer l'ambulatoire et fermer des lits. Malheureusement, la tarification à l'activité ne favorise pas la fermeture de lits. On peut réaliser au moins un milliard d'euros d'économies sur les achats. Grâce aux réformes qui ont déjà été engagées, notamment en ce qui concerne les groupements hospitaliers de territoire, les GHT, l'ambulatoire, et à celles que nous ferons, nous aurons les moyens de respecter l'Ondam à 2,2 %.
Beaucoup d'établissements fonctionnent aujourd'hui avec des praticiens diplômés hors Union européenne car ils en ont besoin. En tant que ministre, je dois m'assurer qu'ils fournissent des soins d'une qualité optimale à nos concitoyens. Je vais veiller à accompagner ces professionnels en termes de formation, d'ouvertures de places aux concours, notamment dans les spécialités très déficitaires. Il s'agit d'accompagner au mieux ces praticiens et de ne pas abandonner en rase campagne ceux qui auraient été recalés trois fois à l'examen. Il faut leur permettre d'exercer dans des conditions dignes, tout en demeurant exigeant sur la qualité des soins. Toutes les mesures seront prises dans l'année qui vient.
La garantie de prix européen est un sujet complexe. Cette garantie ne s'applique qu'aux médicaments ayant un service médical rendu (SMR) I, II ou III, soit un nombre restreint de médicaments. C'est néanmoins une contrainte pour la négociation des prix. La Haute Autorité de santé fait, en parallèle de l'évaluation du SMR, une évaluation médico-économique, laquelle permet de calculer l'efficience de ces produits et d'avoir un outil supplémentaire pour la négociation. Par ailleurs, des médicaments anciens constituent des rentes de situation, nous le savons. Nous avons des marges de progrès dans les négociations. Je suis bien placée pour le savoir, ce qui me permet d'être particulièrement efficace sur ce sujet.
En matière de médicaments génériques et biosimilaires, nous avons d'énormes progrès à faire par rapport à nos voisins. Nous rembourserons aux établissements le tarif du générique afin de les obliger à consommer plus de génériques que de produits princeps.
Le dossier médical partagé peine effectivement à se déployer, car l'équipement informatique des établissements et des professionnels de santé n'est pas interopérable. Le grand plan d'investissement qui a été présenté par le Premier ministre il y a quinze jours prévoit 400 millions d'euros pour l'informatisation afin de permettre le déploiement du DMP.
Monsieur Watrin, nous savons que l'obligation d'installation ne fonctionne pas pour lutter contre les déserts médicaux. Je crains que ce ne soit vrai pour le secteur 1 et pour le secteur 2. La démographie médicale n'est pas à la hauteur de ce qu'elle était il y a quelques années. Elle continuera de dégringoler jusqu'en 2025, année où nous récupérerons le taux de praticiens actuel. Les jeunes professionnels souhaitent mieux concilier vie familiale et vie professionnelle. Beaucoup de femmes veulent s'engager dans un secteur salarié. Si nous imposons des contraintes trop importantes en termes d'installation, les jeunes médecins se tourneront vers un exercice salarié, soit vers la médecine du travail, soit vers la médecine scolaire, voire vers l'industrie pharmaceutique. Ils pourraient même arrêter l'exercice de la médecine, comme le font aujourd'hui près de 40 % des professionnels qui s'installent. Instaurer plus d'obligations, c'est prendre le risque d'accroître le déficit. Mon plan est donc très incitatif, très « facilitant ». Il vise à lever tous les freins et à donner du temps médical aux territoires. Pour être moi-même une professionnelle de santé, je peux vous dire que peu de choses m'auraient contrainte à m'installer dans un territoire où je n'aurais pas eu d'attaches.
Vous avez raison concernant les centres de santé. Dans le grand plan d'investissement que j'ai présenté, les maisons de santé et les centres de santé sont placés au même niveau. Nous ne faisons aucune différence entre eux. Nous parlons de maisons de santé par facilité. Tous deux bénéficient exactement des mêmes mesures : 400 millions d'euros permettront à ces maisons ou centres de santé de s'installer sur le territoire.
Monsieur Amiel, le vaccin contre la grippe a été à un moment obligatoire. Cette obligation a été levée par décret, car le bénéfice de ce vaccin pour les professionnels était trop faible à l'échelon individuel, contrairement au vaccin contre l'hépatite B, qui est obligatoire dans les établissements de santé. On ne meurt pas de la grippe entre 20 et 60 ans. Dès lors, on ne peut pas imposer les mêmes obligations que pour les enfants. Dans ce dernier cas, le bénéfice est certes collectif, mais également nettement individuel. Il s'agit là selon moi d'un sujet déontologique, dont je parle d'ailleurs régulièrement avec le Conseil national de l'Ordre des médecins.
Pourquoi ne pas porter le prix du paquet de tabac à 10 euros d'un coup ? Une augmentation d'un euro par an me semble déjà substantielle. Elle permettra aux fumeurs d'entamer une démarche d'arrêt en étant accompagnés. Une augmentation en trois ans permettra de concilier un objectif de santé public avec l'objectif pragmatique d'accompagner des personnes souffrant d'une maladie addictive, la seule volonté ne suffisant pas. Nous suivrons l'impact de cette augmentation sur le tabagisme et nous en ferons part aux acteurs de santé.
Vous m'avez ensuite interrogée sur l'existence d'une seule agence pour négocier le prix des médicaments, associant la commission de la transparence de la HAS et le CEPS. Seule l'Italie dispose d'une agence unique effectuant à la fois l'évaluation des médicaments et du service médical rendu et la négociation des prix. Pour notre part, il nous a semblé très difficile de réunir au sein d'une même agence des gens négociant avec des industriels et d'autres ayant vocation à procéder à des évaluations purement scientifiques, en se détachant de la notion de prix. Si l'on en tête le coût d'un traitement lors de l'évaluation du service médical rendu, on risque de pénaliser nos concitoyens dans l'accès aux médicaments innovants.
Sur la prévention, nous avons effectivement un problème de médecine scolaire. Je n'ai pas de recette magique, car la démographie médicale est en déclin. Jean-Michel Blanquer et moi souhaitons que la visite de prévention à 6 ans, qui est obligatoire, mais qui n'a lieu que dans 20 % des cas, devienne effective dès la rentrée 2018. Nous allons travailler avec les maisons et les centres de santé, avec les généralistes afin de leur permettre d'intervenir au sein de l'école. Nous avons fixé des objectifs chiffrés. Il y a là un enjeu en termes de réduction des inégalités sociales, pour la détection des troubles « dys », des problèmes de vue et d'audition, d'obésité, etc.
Nous manquons de pédopsychiatres. Je fais de ce dossier une priorité personnelle. J'ai obligé les doyens à ouvrir des postes de pédopsychiatres dans les facultés dès la campagne de 2018 pour mieux former des jeunes. La question qui va se poser secondairement est celle de l'ouverture de lits dédiés. Je souhaite y travailler dans le cadre de la stratégie nationale de santé dont nous discutons aujourd'hui avec les professionnels.
Monsieur Jomier, la délégation de tâches est effectivement un énorme sujet. Le plan de lutte contre les déserts médicaux permettra de faire de la délégation de tâches encadrée et financée dans le cadre de protocoles afin de favoriser l'accès aux soins sur les territoires. Cette délégation de tâches sera déployée non pas sur l'ensemble du territoire, mais uniquement dans les endroits où, de fait, elle se fait déjà. Il s'agit de mieux l'évaluer et de mieux l'encadrer.
Par ailleurs, les dispositions sur les pratiques avancées peinent à se mettre en route. Je souhaite donc que, dès 2018, les facultés puissent former les infirmières en pratiques avancées afin qu'elles sortent de l'école en 2020. Nous avançons sur les deux jambes avec une mesure généraliste et une mesure dédiée aux territoires les plus en difficulté.
Nicolas Hulot et moi faisons effectivement de la santé environnementale une priorité. Elle ne figure pas dans le PLFSS parce que nous n'avons pas prévu de mesures budgétaires dédiées. Nous mettons en place une feuille de route commune.
Dans la stratégie nationale de santé, un chapitre sera dédié à la santé environnementale. J'indique d'ailleurs que la pollution de l'air n'est pas la troisième cause de mortalité. Elle provoque une mortalité anticipée chez les personnes âgées et les malades. Il ne faut donc pas la placer au même niveau que la mortalité liée au tabac et à l'alcool.
Vous avez évoqué un débat sur la place de l'hôpital public. Lorsque je présidais la Haute Autorité de santé, j'avais ouvert la Paris Healthcare Week sur cette question : quelle sera la place de l'hôpital public en 2025 ? Quelle sera sa valeur ajoutée ? Quelle sera sa place dans le territoire ? Quelles seront ses missions ? Je n'ai pas eu le temps de mener cette réflexion dans le cadre du PLFSS. Ce sera un sujet pour l'année 2018. Il faut redonner du sens à l'hôpital public.
Nous allons également travailler sur la question des urgences. Le Sénat a produit un excellent rapport sur cette question. Nous devons également mener une réflexion collective sur l'objet des soins non programmés.
Monsieur Morisset, nous sommes attentifs à la situation des départements. Il n'y aura aucun perdant dans la réforme de la tarification des Ehpad, d'où le comité de suivi et l'augmentation du budget sur les soins. Des mesures spécifiques accompagneront les départements en difficulté au cas par cas sur certains établissements, avec une enveloppe dédiée en 2018.
Madame Jasmin, un chapitre du Plan handicap, en cours de discussion avec Sophie Cluzel, est dédié à l'accès aux soins. Je suis extrêmement attentive à l'accès aux soins et notamment au dépistage. J'avais déjà inclus le dépistage du cancer du col dans le Plan cancer. Nous devons muscler la capacité des établissements à s'équiper, certes pas partout, mais avec des filières dédiées pour que les personnes à mobilité réduite accèdent à certains équipements et plateaux techniques.
Nous avons d'énormes difficultés à accompagner la mise aux normes des établissements de santé, et notamment dans les départements d'outre-mer (DOM). Nous allons travailler avec Annick Girardin, lors des assises de l'outre-mer, sur la santé dans les DOM. La Stratégie nationale de santé comprend aussi un chapitre dédié à la santé dans les DOM, reprenant les quatre axes de la stratégie, dont celui de l'accès aux soins.
Je souhaite qu'il y ait un chapitre par département d'outre-mer, car les problèmes diffèrent selon les départements - j'ai visité récemment le Centre hospitalier et universitaire de Guadeloupe.
Je ne rentrerai pas dans le débat sur l'Établissement français du sang, très technique et qui ne relève pas du PLFSS, même si j'entends vos questions.
Madame Micouleau, effectivement le manque de médecins généralistes s'aggravera jusqu'en 2025 avant de s'améliorer. Je veux impérativement dégager du temps médical et supprimer la paperasserie pour les médecins, afin qu'ils fassent de la médecine et rien d'autre. Aidons-les sur la délégation de tâches et la coopération interprofessionnelle.
Certains professionnels comme des infirmières peuvent intervenir sur la gestion d'un INR (International Normalised Ratio) et l'adaptation d'un traitement anticoagulant, grâce à des protocoles qui feront gagner du temps médical.
Madame Schillinger, l'alcool fera partie du chapitre sur les addictions de la Stratégie nationale de santé, nous vous répondrons après les consultations. Sur la situation des frontaliers, nous attendons les décisions de justice, et notamment celle de la Cour de cassation, avant de tirer des conclusions pour accompagner ces professionnels.
Monsieur Chasseing, je n'ai pas parlé du numerus clausus car il ne répond pas à la question de la désertification médicale : il faut douze ans pour former un professionnel. Or dès 2025, nous aurons une augmentation importante de la démographie médicale du fait de l'ouverture du numerus clausus ces dix dernières années. Voyez les projections de la Direction de la recherche, des études, de l'évaluation et des statistiques (Drees) : je ne veux pas reproduire les erreurs de mes prédécesseurs qui ont mal anticipé les besoins en médecins en fermant le numerus clausus et en l'ouvrant trop tardivement, faute d'avoir anticipé les modifications de la pratique médicale et les aspirations des jeunes professionnels à avoir des horaires différents. Je préfère mener une réflexion collective sur le métier de médecin en 2025, leur accompagnement, la place de la médecine algorithmique, la délégation de tâches, et mettre en regard les besoins en médecins et la progression des professions paramédicales, beaucoup moins régulées. Ayons un regard général sur la démographie des professionnels de santé en 2025 et de « qui fait quoi », plutôt que d'ouvrir le numerus clausus, même s'il s'agissait d'une promesse du président de la République sur laquelle nous travaillerons. S'il est ouvert aujourd'hui, ces professionnels arriveront en 2029. Quel sera l'exercice de la médecine alors ? Privilégions cet angle plutôt que celui des déserts médicaux.
Nous avons répondu sur les buralistes. Je tiens au maillage territorial des pharmacies, je ne souhaite pas les regrouper à tout prix. Nous allons renforcer le tarif soins pour avoir plus d'infirmières en Ehpad, et nous augmenterons le nombre d'infirmières. L'Ehpad d'aujourd'hui ne ressemble pas à son objectif initial. Les résidents actuels ne sont pas les mêmes qu'il y a dix ans. L'Ehpad est-il l'unique modèle d'accompagnement du vieillissement ? Certainement pas. Nous lancerons une mission sur ce que doivent être les différentes étapes avant l'entrée en Ehpad, alors qu'actuellement ils accompagnent des personnes extrêmement grabataires.
Madame Gruny, en tant qu'hématologue, je connais particulièrement bien le sujet du tarif de la perfusion de fer. Il a été diminué car il n'y a quasiment aucune indication de la perfusion de fer. Cette perfusion était réalisée à mauvais escient et elle représentait quelques dizaines de malades par an. Arrêtons des perfusions en fer totalement inutiles chez des personnes carencées, qui peuvent être remplacées par un traitement oral. Cette mesure est totalement volontaire : arrêter un acte non pertinent trop bien tarifé.
Monsieur Sol, M. Darmanin a répondu sur les marchés transfrontaliers. Nous travaillons avec les départements sur une cartographie départementale des places en Ehpad, afin que les places soient disponibles au bon endroit.
M. Alain Milon , président . - Merci, Madame et Monsieur les ministres, pour vos réponses complètes - ce qui est assez nouveau. J'approuve à 1 000 % le programme santé, un peu moins le programme financier...
M. Didier
Migaud,
premier président
de la Cour des
comptes
Réunie le 10 octobre 2017, sous la présidence de M. Alain Milon, président, la commission procède à l'audition de M. Didier Migaud, premier président de la Cour des comptes.
M. Alain Milon , président . - Nous accueillons cet après-midi M. Didier Migaud, Premier président de la Cour des comptes, qui va nous présenter le rapport annuel de la Cour sur les lois de financement de la sécurité sociale.
Cette contribution essentielle à l'analyse de notre système de protection sociale marque traditionnellement le début de nos travaux sur le projet de loi de financement de la sécurité sociale. Celui-ci sera délibéré demain en Conseil des ministres et nous entendrons dès la semaine prochaine les ministres concernés et les dirigeants des différentes branches.
Le rapport annuel de la Cour apporte comme à l'accoutumée un nombre considérable d'éléments très stimulants pour notre réflexion. Il a tout d'abord le mérite de clarifier la réalité de la situation financière de la sécurité sociale, en confirmant ce que nous avions souligné lors de la discussion du projet de loi de financement de l'an dernier, à savoir la persistance d'un déficit élevé de l'assurance maladie et une tendance à l'accentuation des charges de retraite. Par ailleurs, le rapport de cette année contient un certain nombre d'analyses plus détaillées sur l'organisation des soins, sur les dépenses de médicament ou encore sur les aides aux familles.
Pour cette présentation, M. Didier Migaud est accompagné de M. Antoine Durrleman, président de la sixième chambre, de M. Henri Paul, rapporteur général de la Cour, et de M. Jean-Pierre Viola, conseiller maître.
Notre réunion fait l'objet d'une retransmission vidéo.
M. Didier Migaud, Premier président de la Cour des comptes . - Je suis heureux de vous présenter notre rapport 2017 sur la sécurité sociale. Ce rapport est établi, comme chaque année, dans le cadre de la mission d'assistance de la Cour au Parlement et au Gouvernement. Il est destiné à accompagner le projet de loi de financement de la sécurité sociale pour 2018, qui sera déposé demain sur le bureau de votre assemblée.
J'ai auprès de moi, pour vous présenter le travail de la Cour, Antoine Durrleman, président de la sixième chambre chargée de sa préparation, Henri Paul, président de chambre et rapporteur général de la Cour, Jean-Pierre Viola, conseiller maître, rapporteur général de ce rapport et Delphine Rouilleault, rapporteure générale adjointe. De nombreux autres rapporteurs ont contribué à ce rapport.
Dans le prolongement de son audit général des finances publiques de juin dernier, comme de ses précédents rapports annuels sur la sécurité sociale, la Cour s'est attachée à approfondir l'analyse de la trajectoire financière de la sécurité sociale à l'horizon 2020 et de ses déterminants.
De cette analyse, la Cour a tiré quatre constats principaux.
Tout d'abord, la Cour constate que la réduction du déficit de la sécurité sociale et le reflux de la dette sociale se sont poursuivis en 2016, ce qui témoigne d'efforts certains de maîtrise des dépenses. Toutefois - et c'est le deuxième constat - la situation financière de la sécurité sociale n'est pas encore assainie. Ensuite, le caractère incomplet et fragile du redressement financier appelle à engager ou à amplifier des réformes structurelles qui, lorsqu'elles sont mises en oeuvre, ont des résultats importants. Enfin, pour accélérer le retour à l'équilibre, il convient d'exploiter beaucoup plus activement les marges importantes d'efficience que recèlent les dépenses de santé prises en charge par l'assurance maladie. Cette année, la Cour illustre ces marges dans deux domaines : le médicament et les soins médicaux.
De ces observations découle en définitive un message central et essentiel : si les progrès que relève la Cour sont très lents et encore inaboutis, et si la persistance des déficits depuis 2002 fragilise cet instrument majeur de solidarité entre assurés sociaux et entre générations qu'est la sécurité sociale, cette situation n'a rien d'inéluctable.
Revenir plus rapidement à l'équilibre financier, éteindre totalement la dette sociale, éviter par la suite de retomber dans la spirale des déficits et de l'endettement est non seulement indispensable, mais est, selon nous, possible.
J'en viens au premier constat de la Cour. En 2016, le déficit de la sécurité sociale a poursuivi le mouvement de baisse progressive engagé depuis 2010, année où il avait atteint le niveau historiquement élevé de près de 30 milliards, dans le contexte de la crise économique.
Ainsi, le déficit agrégé de l'ensemble des régimes obligatoires de sécurité sociale et du Fonds de solidarité vieillesse (FSV) s'est établi en 2016 à 7 milliards, contre 10,3 milliards en 2015. Le déficit du régime général seul et du FSV, qui constitue l'essentiel des enjeux financiers, a été ramené pour sa part à 7,8 milliards, contre 10,8 milliards en 2015.
La Cour relève à cet égard cinq évolutions positives. En premier lieu, le déficit est revenu, pour la première fois, à un niveau inférieur à celui de l'avant-crise financière. Ensuite, pour la première fois également, la baisse du déficit a été pour l'essentiel de nature structurelle, indépendante de la conjoncture économique : le déficit structurel s'est réduit de 0,1 point de PIB.
Par ailleurs, contrairement aux autres années, la réduction du déficit a été obtenue sans mesures d'augmentation nette des recettes. Pour la première fois encore, toutes les branches et le FSV ont vu leur solde s'améliorer simultanément. Enfin, grâce à la réduction des déficits, la dette sociale a confirmé le mouvement de reflux engagé en 2015 : elle a baissé de 5,3 milliards pour atteindre 151,1 milliards fin 2016.
La Cour met donc en lumière les progrès enregistrés en 2016, qui s'inscrivent dans une trajectoire de retour progressif à l'équilibre. Toutefois, un chemin important reste encore à parcourir pour assainir la situation financière de la sécurité sociale. Son déficit reste en effet très élevé. Il se réduit moins fortement qu'affiché et est de plus en plus concentré sur l'assurance maladie et l'assurance vieillesse. C'est le deuxième constat formulé par la Cour.
En ce qui concerne l'année 2016 tout d'abord, la Cour a établi quatre observations moins favorables que celles que j'évoquais à l'instant. Tout d'abord, le déficit a été minoré par un produit exceptionnel de contribution sociale généralisée (CSG) de 740 millions, dépourvu de base juridique, qui n'aurait pas dû être inscrit en recette de la branche maladie. Corrigé de cette écriture comptable, le déficit atteint en réalité 8,5 milliards, soit une diminution de 2,3 milliards qui est finalement du même ordre qu'en 2015. Ensuite, le déficit conserve toujours une importante composante structurelle. Ainsi, il aurait fallu environ 4 milliards de mesures supplémentaires de redressement pour parvenir en 2016 à l'équilibre structurel. En troisième lieu, comme c'est le cas depuis 2014, la réduction du déficit repose pour partie sur des recettes exceptionnelles, non reconductibles. Enfin, si le montant total de la dette sociale se réduit, une partie de celle-ci n'a pas été transférée à la Cades (Caisse d'amortissement de la dette sociale) pour en assurer le remboursement, mais demeure portée par l'Acoss (Agence centrale des organismes de sécurité sociale). La répétition des déficits annuels conduit à faire grossir cette composante de la dette, qui est exposée à la remontée des taux d'intérêt à court terme et dont le remboursement n'est pas organisé.
Plus particulièrement, le retour de la sécurité sociale à l'équilibre se heurte aux déficits persistants de l'assurance maladie et de l'assurance vieillesse. En effet, la réduction du déficit de l'assurance maladie, corrigé du produit exceptionnel de CSG que j'évoquais à l'instant, se révèle très limitée, le déficit s'établissant à 5,5 milliards en 2016 contre 5,8 milliards en 2015.
Le déficit de l'assurance maladie représente désormais les deux-tiers du déficit total de la sécurité sociale. Il y a deux ans, c'était moins de la moitié.
En 2016, la branche vieillesse du régime général est certes pour la première fois à l'équilibre depuis 2004. Mais le FSV, qui finance une partie de ses dépenses, a toujours un lourd déficit. De ce fait, les retraites de base des salariés du secteur privé connaissent encore un important déséquilibre global, soit 2,8 milliards en 2016 après 4,2 milliards en 2015.
Pour ce qui concerne 2017, le déficit de la sécurité sociale va continuer à se réduire, mais moins fortement que ne le prévoyait la loi de financement pour 2017. La loi de financement pour 2017 prévoyait un déficit du régime général et du FSV de 4,1 milliards. La commission des comptes de la sécurité sociale avait revu à la hausse cette estimation à 5,5 milliards en juillet dernier. Compte tenu d'une progression des recettes plus forte qu'attendu, du fait d'une croissance plus rapide de la masse salariale, la commission des comptes réunie le 28 septembre dernier a ramené l'estimation du déficit à 4,4 milliards.
Le projet de loi de financement de la sécurité sociale pour 2018 présenté le même jour rehausse néanmoins à 5,2 milliards la prévision de déficit pour 2017. Cette révision est due à une modification du périmètre des recettes. En effet, le projet de loi supprime une mesure de financement dont la Cour avait souligné la complexité : la création d'une contribution supplémentaire à la contribution sociale de solidarité des sociétés, partiellement acquittée sous forme d'acompte versé en fin d'année. En outre, il met fin à une incertitude, également relevée par la Cour : le crédit d'impôt de taxe sur les salaires au bénéfice des associations et organismes à but non lucratif ne sera finalement pas compensé par l'État à la sécurité sociale.
En tout état de cause, malgré d'importants transferts de recettes en provenance de la branche vieillesse (1,7 milliard), le déficit de l'assurance maladie, qui pourrait atteindre 4,1 milliards, continuera de constituer en 2017 l'essentiel du déficit de la sécurité sociale. La dynamique des dépenses reste en effet forte. La loi de financement pour 2017 a relevé à 2,1 % le taux de progression de l'Ondam (Objectif national des dépenses d'assurance maladie). Le projet de loi de financement pour 2018 porte en définitive la progression de l'Ondam à 2,2 % pour 2017 et la fixe à 2,3 % pour les années 2018 à 2021. Ces évolutions marquent une rupture sensible par rapport à la période récente au cours de laquelle le taux d'augmentation de l'Ondam avait continûment diminué (+ 1,75 % en 2016).
En outre, la progression réelle des dépenses en 2016 et en 2017 est pour partie masquée par les biais de plus en plus marqués qui affectent la sincérité de l'Ondam. Les cas de figure sont nombreux. Certaines dépenses sont ainsi rattachées à l'année suivante : c'est le cas d'une partie des dépenses des établissements de santé relatives aux molécules sous ou post autorisation temporaire d'utilisation (ATU), pour un montant de 180 millions en 2016. D'autres sont sorties de manière injustifiée du périmètre de l'Ondam : en 2017, une partie des dépenses de médicaments est ainsi reportée sur un nouveau fonds de l'innovation pharmaceutique, à hauteur de 220 millions. En outre, les diminutions de charges liées à des contractions de dépenses avec des recettes sont prises en compte en tant qu'économies alors qu'elles n'ont aucun effet sur le déficit de l'assurance maladie, puisque ses produits baissent aussi : c'est le cas de la part des cotisations des praticiens et auxiliaires médicaux conventionnés prise en charge par l'assurance maladie, pour 270 millions en 2017. Enfin, certaines dépenses sont reportées sur d'autres financeurs publics, pour 410 millions en 2017, ce qui ne réduit en rien le déficit des administrations publiques dans leur ensemble. Ainsi en est-il du transfert à divers organismes hospitaliers de la contribution de l'assurance-maladie au Fonds de modernisation des établissements de santé publics et privés.
C'est une part croissante des dépenses qui échappe ainsi à l'Ondam. En définitive, quand on neutralise les effets de ces divers procédés, ce n'est pas de 1,8 % que l'ONDAM a progressé en 2016, mais de 2,2 %. Pour 2017, son augmentation prévisionnelle n'est pas de 2,1 %, comme affiché par la loi de financement pour 2017, ni même de 2,2 % comme réestimé par celle pour 2018, mais de 2,4 %. Dès lors, même si l'objectif a été respecté en 2016, pour la septième année consécutive, ce résultat a de moins en moins de portée.
La Cour ne peut qu'appeler à mettre fin aux pratiques qui affectent ainsi la sincérité de l'Ondam. En particulier, toutes les dépenses de médicaments devraient être prises en compte dans l'objectif, alors qu'une partie d'entre elles en a été sortie par la création du fonds de financement de l'innovation pharmaceutique. De plus, ce fonds a été doté par un simple jeu d'écritures comptables, sans que lui soient apportées de véritables ressources.
En ce qui concerne les années à venir, le projet de loi de financement pour 2018 prévoit un retour à l'équilibre de la sécurité sociale en 2019. Notre rapport souligne que cette prévision de retour à l'équilibre est fragile. Selon les prévisions du projet de loi de financement pour 2018, le déficit de l'assurance maladie devrait se contracter fortement en 2018, puis faire place à des excédents croissants à partir de 2019. Cette amélioration serait cependant due avant tout à une forte croissance des recettes, sous l'effet notamment de la hausse des droits de consommation sur le tabac et de la CSG. Ce que montre la Cour, c'est qu'il serait dangereux de faire reposer sur une embellie de la conjoncture le rétablissement pérenne de l'équilibre des comptes. Les dépenses d'assurance maladie augmentent en effet à un rythme rapide et leur progression risque de s'accélérer, possiblement au-delà des 2,3 % prévus pour l'Ondam entre 2018 et 2021. Ce risque découle non seulement des augmentations tarifaires accordées aux professionnels libéraux de santé (médecins, pharmaciens, chirurgiens-dentistes...) et des augmentations salariales dans la fonction publique hospitalière, mais aussi d'un défaut persistant de maîtrise des dépenses de soins de ville. En effet, les dépenses de dispositifs médicaux, de transports, d'indemnités journalières et d'actes de spécialistes et d'auxiliaires médicaux augmentent à des rythmes de moins en moins soutenables. Le seul poste de dépenses maîtrisé aujourd'hui est celui des médicaments.
L'évolution des dépenses de retraites est un autre facteur de risque. Le Conseil d'orientation des retraites, dans son rapport de juillet dernier, indique que l'augmentation des dépenses va s'accélérer à partir de 2018 et qu'en raison d'évolutions démographiques et économiques moins favorables, la situation des régimes de retraite va se dégrader beaucoup plus rapidement et plus profondément qu'il ne l'avait estimé l'année dernière. Ces nouvelles projections attestent du bien-fondé de la prudence à laquelle la Cour avait appelé dans son rapport de l'an dernier. Elle avait estimé que les perspectives financières du système de retraite qui avaient alors été rendues publiques étaient entachées de biais d'optimisme.
Dans son rapport, la Cour relève au surplus que la loi de financement pour 2017 a masqué la dégradation du solde de l'assurance vieillesse des salariés du secteur privé à partir de 2018.
En effet, les prévisions établies dans l'annexe B de la loi, qui décrit l'évolution des agrégats de dépenses, de recettes et de soldes du régime général, de l'ensemble des régimes obligatoires de base et du FSV pour la période 2017-2020, ont intégré des transferts de recettes des trois autres branches de la sécurité sociale (maladie, accidents du travail - maladies professionnelles et famille). D'un montant de 3 milliards d'ici à 2020, ces transferts modifiaient très sensiblement les soldes prévisionnels des branches par rapport à leur évolution spontanée. Pourtant, aucun élément d'information n'avait été transmis à leur sujet au Parlement dans l'annexe B. À l'évidence, il y avait là un défaut manifeste d'information du Parlement.
De manière générale, les transferts incessants de recettes entre branches et avec le FSV que prévoient les projets de loi de financement, année après année, nuisent fortement à la clarté de la situation financière de la sécurité sociale et de ses branches.
À cet égard, l'observation de la Cour sur les prévisions de solde par branche contenues dans l'annexe B a eu un effet rapide et je m'en réjouis : d'après les informations qui nous ont été communiquées, dans le projet de loi de financement pour 2018, les prévisions de solde sont bien présentées à périmètres constants de recettes et de dépenses. Pour l'assurance vieillesse, FSV compris, elles font ainsi apparaître des déficits prévisionnels qui dépassent 3 milliards pour chacune des années 2018 à 2021.
Des économies supplémentaires sur les dépenses d'assurance vieillesse et d'assurance maladie apparaissent ainsi nécessaires pour garantir le retour durable à l'équilibre de la sécurité sociale à l'échéance de 2019, réduire au maximum l'accumulation de déficits laissés à l'Acoss et faciliter ainsi le remboursement de la dette sociale correspondante.
Revenir plus rapidement à l'équilibre financier de la sécurité sociale, mais aussi éteindre la totalité de la dette sociale d'ici à 2024, date à laquelle est prévue l'extinction de la Cades, sont des objectifs essentiels. En 2016, le paiement des intérêts et le remboursement des emprunts contractés pour financer les dépenses sociales des années passées ont nécessité pas moins de 15 milliards. La Cour appelle ainsi les pouvoirs publics à fixer sans attendre une trajectoire de remboursement de la dette sociale aujourd'hui laissée à l'Acoss, en l'accompagnant de l'attribution des ressources nécessaires à la Cades.
Le caractère incomplet et fragile du redressement financier de la sécurité sociale appelle à engager ou à amplifier des réformes qui, lorsqu'elles sont mises en oeuvre, produisent des résultats importants. C'est le troisième des quatre constats du rapport.
On entend souvent dire que la France se réforme peu, dans le domaine de la sécurité sociale comme dans les autres. Cette assertion n'est pas exacte. Des réformes importantes et difficiles ont été faites. Elles obtiennent des résultats. Si j'ose dire, les efforts paient.
Dans son rapport de l'année dernière, la Cour avait ainsi souligné que les retraites de base et complémentaires des salariés du secteur privé avaient été réformées à plusieurs reprises depuis 1993 et que ces réformes avaient permis d'améliorer très nettement leurs perspectives financières, même si de nouveaux ajustements étaient à anticiper. Ces nouveaux ajustements seront d'autant moins douloureux qu'ils auront été engagés sans attendre et que la gestion des retraites sera assurée avec toute la rigueur requise.
À cet égard, l'analyse par la Cour des conditions de versement des pensions aux assurés résidant à l'étranger (6,5 milliards en 2015) montre que les actions de contrôle mises en oeuvre sont nettement insuffisantes au regard des risques de fraude : certaines situations sont tout à fait aberrantes.
Afin de réduire ces risques, la Cour recommande de développer les échanges informatisés de données avec les régimes des pays représentant les principaux enjeux, de mutualiser les certificats d'existence entre les régimes de retraite et de développer des contrôles sur place, ciblés notamment sur les assurés les plus âgés.
Après les retraites, la Cour dresse cette année un premier bilan d'ensemble d'une autre série de réformes de grande ampleur, celles des soutiens fiscaux et sociaux aux familles pour près de 60 milliards en 2015, engagées entre 2012 et 2015. Il s'agit de la baisse en deux étapes de l'avantage fiscal du quotient familial ; de la modulation des allocations familiales en fonction des revenus ; de la sélectivité accrue de la prestation d'accueil du jeune enfant et des fortes revalorisations de l'allocation de rentrée scolaire, du complément familial pour les familles nombreuses et de l'allocation de soutien familiale pour les familles monoparentales. À partir d'études pour la plupart inédites, la Cour éclaire de manière détaillée les effets des réformes sur la situation des familles en fonction de leur revenu et de leur configuration. Conformément aux objectifs poursuivis par les pouvoirs publics, des transferts massifs sont intervenus dans le sens d'une redistribution nettement accrue entre familles aux deux extrémités de la distribution des revenus.
Notre système de prestations familiales a ainsi connu une mutation historique, qui le rapproche de celui de la plupart de nos voisins : la quasi-totalité des prestations est désormais placée sous condition de ressources ; les aides fiscales et sociales aux familles n'ont plus un caractère globalement croissant avec les revenus ; la fameuse « courbe en U », qui reflétait l'augmentation des aides avec celle du revenu, principalement par le jeu du quotient familial, est désormais aplanie, sans être pour autant parfaitement linéaire. Mais notre politique familiale n'est pas exempte de limites, voire de contradictions, même après les réformes. La Cour a procédé à une mise en perspective internationale des aides aux familles qui montre que d'autres pays, au prix de choix plus affirmés, obtiennent parfois de meilleurs résultats en matière de réduction de la pauvreté ou de conciliation entre vie familiale et vie professionnelle. À cet égard, l'objectif de création de 275 000 nouvelles solutions de garde entre 2013 et 2017 sera loin d'être atteint. La garde des enfants en bas âge à l'extérieur du cadre familial, en crèche ou par une assistante maternelle, connaît des disparités territoriales et sociales majeures.
Plus généralement, les comparaisons internationales auxquelles a procédé la Cour mettent en lumière des questions essentielles pour les objectifs et les outils de notre propre politique familiale. Faut-il mettre l'accent sur les prestations monétaires ou sur les solutions d'accueil pour permettre à un plus grand nombre de mères de travailler ? Faut-il privilégier l'universalité des prestations ou les cibler plus fortement ? Faut-il continuer à apporter un soutien croissant en fonction du nombre d'enfants ou mieux prendre en compte des charges liées à la venue d'un premier enfant ? Faut-il maintenir une dualité de la gestion des aides sociales et fiscales aux familles, assurées respectivement par une branche de la sécurité sociale et par le budget de l'État, singularité que nous ne partageons qu'avec la Belgique ?
La Cour appelle ainsi à mieux mettre en perspective les enjeux de la politique familiale, à établir plus clairement ses priorités et à mieux articuler en conséquence ses outils.
Les réformes structurelles intervenues dans les domaines des retraites et de la famille contrastent très fortement avec la forme d'attentisme qui prévaut trop souvent en matière d'assurance maladie, qui est en déficit continu depuis 25 ans, soit une génération entière.
Bien entendu, l'enjeu financier n'est pas un objectif en soi. Si la Cour réitère ses avertissements, c'est bien parce que la persistance des déficits, qui alimentent la dette sociale dans les conditions coûteuses et alors même que d'importantes marges d'efficience existent, risque de remettre en question l'efficacité des politiques publiques que porte la sécurité sociale et, à terme, le dispositif essentiel de solidarité qu'elle constitue.
Voilà pourquoi il s'agit d'un enjeu fondamental, bien au-delà de toute considération étroitement comptable. Or, l'assurance maladie peine à remplir sa mission première, qui est d'assurer l'égal accès de tous aux meilleurs soins, en intégrant en permanence tous les apports, souvent très coûteux, du progrès médical. La protection qu'elle assure tend à s'éroder, comme la Cour l'a montré l'année dernière en analysant l'évolution générale des modalités de prise en charge des dépenses de santé et les difficultés importantes qui en résultent dans certains domaines, comme les soins bucco-dentaires. C'est pourquoi il convient d'exploiter beaucoup plus activement les importantes marges d'efficience que recèlent les dépenses de santé prises en charge par l'assurance maladie. C'est le quatrième et dernier constat sur lequel je souhaite revenir.
L'exemple du médicament, qui fait l'objet d'une partie du rapport, montre qu'il n'y a pas de fatalité à la dérive des dépenses quand une action cohérente, résolue et continue est conduite, et même si des gisements importants d'économies restent à mobiliser. La Cour met en effet en évidence l'importance des progrès intervenus dans la politique du médicament par rapport à la situation qu'elle avait constatée dans une précédente enquête en 2011.
La loi a complété ou précisé le cadre juridique de la fixation du prix des médicaments. Les ministres adressent à l'instance interministérielle qui négocie les prix avec les entreprises -le Comité économique des produits de santé (Ceps)- des lettres d'orientation qui fixent des objectifs de plus en plus exigeants.
Une clause de sauvegarde plafonnant la dépense totale de médicaments et une contribution spécifique aux médicaments très onéreux de traitement de l'hépatite C ont été instaurées afin d'encadrer l'évolution des dépenses. Fait suffisamment rare pour être souligné, les dépenses de médicaments en ville remboursables par l'assurance maladie, à la dynamique très vive et constante jusqu'en 2010, sont orientées à la baisse. En 2015, elles ont retrouvé leur niveau de 2008 (29,8 milliards).
Mais, avec l'arrivée sur le marché de nouveaux traitements dont les prix demandés pourraient être très élevés, comme pour le cancer, l'assurance maladie est confrontée à un défi de soutenabilité de la dépense de médicaments.
Par ailleurs, même réduit par des remises, le prix de nombreux médicaments reste imparfaitement corrélé à leur apport thérapeutique réel. Des considérations de nature industrielle peuvent interférer et conduire parfois à des prix anormalement élevés. Des progrès importants restent nécessaires pour rééquilibrer la position de négociation des pouvoirs publics face à des entreprises pharmaceutiques mondialisées et pour gérer plus activement le stock des prix de médicaments anciens.
La Cour recommande ainsi de renforcer les moyens humains et matériels de l'instance qui négocie les prix, qui sont très insuffisants, de réviser des dispositions conventionnelles par trop favorables aux entreprises pharmaceutiques comme la garantie de prix européen, de développer l'évaluation médico-économique, encore trop rare, et enfin de rendre systématiques les révisions de prix et la transformation des remises en des baisses de prix passé un certain délai.
Aborder la question du prix des médicaments suppose de prendre la mesure d'une de ses composantes, le coût de leur distribution, qui n'est pas suivi par les pouvoirs publics. Pourtant, en 2015, ce coût a représenté le tiers de la dépense totale de médicaments dispensés par les pharmacies, soit 8,3 milliards, dont 7,4 milliards ont été perçus par les pharmacies elles-mêmes. En plus de leur rémunération réglementée de 5,4 milliards, ces dernières ont en effet bénéficié de 2 milliards de rémunérations supplémentaires, dont 1,5 milliard provenant d'avantages commerciaux accordés par les entreprises pharmaceutiques et 500 millions d'une partie de la marge réglementée de la distribution en gros. Le coût de distribution des génériques est particulièrement considérable : la moitié des dépenses de génériques sert en effet à rémunérer les pharmacies qui les dispensent. Cette situation contribue à placer les prix des génériques à un niveau nettement plus élevé que chez nos voisins. J'ai déjà eu l'occasion d'aborder cette question.
Dans une large mesure, le niveau du coût de distribution des médicaments est corrélé à la densité de pharmacies par habitant, pour laquelle la France est en deuxième position en Europe occidentale, après l'Espagne. Chaque pharmacie dessert ainsi en moyenne près de 3 000 habitants, contre 4 000 en Allemagne et 4 500 au Royaume-Uni.
En définitive, la Cour recommande une refonte des modes de rémunération des pharmacies afin de réduire les coûts de distribution, en les désensibilisant complètement au nombre comme au prix des boîtes vendues et en révisant les marges très élevées consenties pour la distribution des génériques. Elle propose aussi de favoriser la rationalisation du réseau officinal, notamment en encourageant le développement de modes de distribution alternatifs pour les médicaments à prescription médicale facultative : ventes sur internet et dans d'autres réseaux de distribution.
Bien entendu, ces évolutions devraient s'inscrire dans un respect strict et rigoureusement contrôlé par l'Ordre des pharmaciens des règles déontologiques qui s'appliquent à la profession de pharmacien.
Par ailleurs, un maillage territorial étroit des pharmacies doit être préservé afin d'assurer un accès de proximité au médicament, en ciblant des aides sur celles, 400 à 500 environ, dont l'existence pourrait être menacée alors qu'elles jouent un rôle essentiel.
Autre domaine sur lequel la Cour s'est penchée cette année : l'organisation des soins. Dans ce domaine, la recherche de l'efficience est un objectif majeur qui doit être partagé par tous. L'assurance maladie ne saurait s'exonérer de l'effort demandé à l'ensemble des acteurs. En effet, si la Cour a noté les actions qui visent à faire revenir à l'équilibre financier les établissements sanitaires et sociaux dont l'assurance maladie assure la gestion, elle souligne que ces actions sont encore insuffisantes.
De fait, les questions de fond sont esquivées, notamment celle, centrale, du bien-fondé même de la gestion d'établissements de soins par l'assurance maladie, qui est sans synergies véritables avec sa mission de gestion du risque maladie. La Cour recommande donc d'aligner sur le droit commun les modalités de financement de ces établissements et d'engager la transformation du cadre de leur gestion pour favoriser, à terme, leur autonomie.
Plus généralement, la Cour rappelle que, loin de s'opposer entre eux, les objectifs de renforcement de la qualité et de l'accessibilité des soins et de maîtrise des dépenses sont en réalité convergents. Les exemples des soins de spécialité, des activités chirurgicales et de la télémédecine le mettent clairement en évidence. Tout d'abord, l'organisation de la médecine de spécialité - 16 milliards de dépenses de santé en 2015 - présente un paradoxe apparent : les médecins spécialistes sont de plus en plus nombreux mais les inégalités d'accès aux soins se creusent et favorisent le report de la demande de soins sur les urgences hospitalières.
Ces inégalités sont d'une part territoriales, entre les zones urbaines sur-dotées et les zones péri-urbaines et rurales sous-dotées, entre certains départements, et dans un même département entre certaines communes, qui se trouvent désertées par certaines spécialités ; d'autre part, ces inégalités sont financières, en raison de la croissance forte et continue sur le long terme des dépassements d'honoraires pratiqués par les spécialistes de secteur 2, de plus en plus nombreux.
À l'inverse, les spécialistes de secteur 1 à honoraires conventionnels sont de plus en plus minoritaires dans certaines disciplines et dans les zones urbaines sur-dotées.
L'assurance maladie a développé tardivement des incitations financières à la modération des tarifs, qui ont favorisé un léger repli du taux moyen de dépassement d'honoraires des spécialistes de secteur 2. Mais, dans le même temps, les possibilités d'accès au secteur 2 ont été élargies pour les spécialistes de secteur 1. En définitive, l'assurance maladie ne dépense pas moins de dix euros en incitations financières pour éviter un euro supplémentaire de dépassement des honoraires conventionnels !
C'est ce que constate la Cour, en toute rigueur, en comparant l'évolution des dépassements des spécialistes de secteur 2 adhérents au contrat d'accès aux soins (CAS) à ceux des non-adhérents et en appliquant au montant de leurs dépassements de 2012 le taux d'augmentation des dépassements des non-adhérents entre 2013 et 2015. En 2015, 18 millions de dépassements ont ainsi été évités au regard de 183 millions d'incitations financières.
Il faut aussi avoir conscience que les incitations financières de l'assurance maladie ne sont pas le seul facteur explicatif du repli du taux moyen de dépassement des spécialistes de secteur 2. Ce repli a en effet débuté en 2012, avant qu'elles n'entrent en vigueur, en raison d'une conjoncture économique dégradée, du plafonnement croissant de la prise en charge des dépassements par les complémentaires santé - à la suite notamment de la réforme des « contrats responsables » de 2014 - et de l'augmentation du nombre de titulaires de la couverture maladie universelle complémentaire (CMU-C) et de l'aide au paiement d'une complémentaire santé (ACS), auxquels les médecins ne peuvent appliquer de dépassements, sauf exception. Dans ce contexte, la Cour recommande de mettre en oeuvre des instruments de régulation plus contraignants. Elle préconise la révision des nomenclatures des actes médicaux, qui sont obsolètes et déconnectées des coûts ; le déploiement de forfaits de rémunération des soins médicaux pour les patients affectés par des maladies chroniques, remédiant ainsi aux effets inflationnistes du paiement à l'acte ; la mise en place d'un conventionnement sélectif des médecins spécialistes. Ainsi, dans les zones sur-dotées, seuls des spécialistes de secteur 1 devraient pouvoir s'installer afin d'y recréer une offre de soins financièrement abordable.
L'organisation des soins chirurgicaux - 5,9 millions d'interventions et près de 16 milliards de dépenses d'assurance maladie en 2015 -, quant à elle, se modernise : les surcapacités de chirurgie conventionnelle se réduisent et la chirurgie ambulatoire se développe, même si les objectifs fixés dans ce domaine par les pouvoirs publics à l'horizon 2018 ne seront pas atteints.
Mais la permanence d'une offre de soins éclatée entre un grand nombre d'établissements publics et privés pratiquant une gamme étendue d'opérations est, selon de nombreuses études, de nature à nuire à la qualité et la sécurité des soins, quand elle repose sur des équipes opératoires insuffisamment étoffées ou stables, ou lorsque ces équipes pratiquent peu d'opérations. On constate que 29 établissements comportent des services de chirurgie qui ont enregistré moins de 750 séjours en 2015.
La Cour recommande ainsi de concentrer plus fortement l'offre de soins chirurgicaux en fixant des seuils d'activité par site géographique d'établissement, et à terme par chirurgien, et en les faisant appliquer rigoureusement. De fait, moins de 6 % des actes chirurgicaux sont aujourd'hui encadrés par des seuils d'autorisation par établissement, et leur respect n'est pas toujours assuré. La Cour propose aussi d'organiser, dans le cadre des nouveaux groupements hospitaliers de territoire, une prise en charge chirurgicale graduée des patients selon la complexité des interventions que requiert leur état.
En outre, l'outil tarifaire serait à mobiliser beaucoup plus activement pour assurer la pertinence des interventions chirurgicales et le développement de la chirurgie ambulatoire.
À cet égard, je voudrais attirer votre attention sur l'article 46 du projet de loi de financement. Il prévoit la suppression du mécanisme de dégressivité tarifaire, qui visait, depuis 2014, à inciter les établissements de santé à modérer le volume de certaines de leurs activités chirurgicales afin d'améliorer la pertinence des soins. Si ce dispositif présente des limites, la Cour estime qu'il concourt utilement à réguler l'activité des hôpitaux. C'est pourquoi elle appelle à le réformer pour en améliorer l'efficacité, suivant plusieurs pistes d'évolution présentées dans le rapport.
Enfin, comme le montrent les exemples étrangers, la télémédecine peut apporter une contribution majeure à l'accessibilité, la qualité et l'efficience des soins. Pourtant, sa place demeure plus que marginale en France. Elle pâtit du manque de cohérence et de continuité de l'action des pouvoirs publics, qui multiplient les expérimentations sans financement stable ni évaluation, tandis que l'assurance maladie avance de son côté, de manière autonome. Pour que la télémédecine se développe, des préalables juridiques et techniques restent à lever. Après l'échec coûteux du dossier médical personnel, il faut désormais réussir la généralisation du dossier médical partagé. Des modalités de rémunération innovantes, s'éloignant de la rémunération à l'acte de chaque intervenant, sont à mettre en place.
C'est à la condition d'une stratégie forte et cohérente que notre système de santé pourra bénéficier des possibilités d'amélioration de la prise en charge des patients que recèlent les différentes formes de télémédecine, notamment la télésurveillance des patients affectés par des maladies chroniques. Celle-ci pourrait dégager, selon certaines études, jusqu'à 2,5 milliards d'économies.
En conclusion, le retour à l'équilibre de la sécurité sociale est non seulement indispensable, mais il est possible. Les déficits ne sont en rien une fatalité. Encore faut-il que le mode de pilotage financier de la sécurité sociale soit à même d'éviter la spirale des déficits et de la dette.
Depuis 2011, la sécurité sociale revient progressivement à l'équilibre, mais c'est au prix de 37 milliards de hausses de prélèvements obligatoires et d'importants transferts de l'État : au-delà de la seule compensation des allègements généraux de charges, ce dernier a apporté à la sécurité sociale près de 4 milliards de ressources, alors même que son propre déficit se creusait. La période de croissance économique relativement forte, avant 2009, n'a pas été mise à profit pour remettre la sécurité sociale à l'équilibre. Celle-ci est entrée dans la crise avec de lourds déficits. Les 220 milliards de déficits accumulés entre 2002 et 2016 ont ainsi une origine essentiellement structurelle, indépendante de la conjoncture économique.
Afin d'éviter de reproduire à l'avenir une trajectoire de ce type, c'est un nouveau cadre de responsabilité qu'il importe de définir pour créer les conditions d'un équilibre pérenne, proscrire la formation de nouveaux déficits structurels et la résurgence d'un endettement social dont l'extinction reste pour partie à organiser.
La Cour propose les modalités de ce nouveau cadre de responsabilité, à partir d'une analyse rétrospective des déterminants du déficit persistant de la sécurité sociale depuis 2002, des limites des outils utilisés pour son redressement et des difficultés qui demeurent. Elle recommande ainsi d'articuler précisément les lois de financement de la sécurité sociale, les lois de finances et les lois de programmation des finances publiques, en organisant en particulier une discussion commune du volet « recettes » des lois financières afin de mieux éclairer le Parlement. Elle préconise également de rendre plus transparents les transferts entre branches et entre l'État et la sécurité sociale. Enfin, elle appelle à interdire le financement de déficits structurels dans le cadre de la gestion courante de la trésorerie de la sécurité sociale par l'Acoss et de mettre en place des mécanismes de lissage conjoncturel des recettes, en les alimentant quand la conjoncture est favorable et en utilisant les sommes ainsi mises en réserve quand elle se détériore.
La situation de l'assurance maladie et celle des retraites appellent des mesures rapides de redressement qui passent par l'engagement ou l'amplification de réformes structurelles. Ces réformes, si difficiles soient-elles parfois, obtiennent des résultats probants. Mais il faut, dans le même temps, aller au-delà de l'objectif du seul retour à l'équilibre pour reconstruire une cohérence d'ensemble du pilotage de la sécurité sociale qui mette sous une contrainte partagée l'ensemble des acteurs.
Certes, les déficits vont encore reculer en 2017 et, selon les prévisions, en 2018. Mais de telles améliorations ont déjà été constatées dans le passé sans être durables car l'effort s'est trop vite relâché. Faire des choix clairs, s'attaquer méthodiquement et avec ténacité par des réformes structurelles aux sources d'inefficacité et d'inefficience et poursuivre ces actions avec détermination dans la durée sont autant de leviers pour préserver le haut degré de protection sociale de notre pays. C'est dans ces perspectives que s'inscrivent les constats, les analyses et les recommandations de la Cour, étant entendu que le dernier mot vous revient, chers parlementaires.
M. Alain Milon , président . - Merci, monsieur le Premier président. Parmi vos observations, il me semble avoir reconnu celles que le Sénat avait formulées lors de l'examen du projet de loi de financement de la sécurité sociale pour 2017.
En matière de retraites, chers collègues, je vous invite à vous reporter à la page 78 de la synthèse de la Cour des comptes : certains retraités de 117 ans perçoivent toujours leur pension !
La télémédecine est certainement promise à un grand avenir mais la téléconsultation en vue d'un deuxième avis médical m'inquiète. Elle risque de mettre en danger la solidarité telle qu'elle a été définie en 1945 lors de la création de la sécurité sociale. Quant aux réseaux de soins, ils installent une médecine à deux vitesses.
M. Jean-Marie Vanlerenberghe , rapporteur général . - Merci, monsieur le Premier président de la Cour des comptes. Est-ce la force de l'habitude ou mon attention plus soutenue ? Ce rapport, très complet, bien documenté, est surtout très pertinent à la veille de l'examen du projet de loi de financement de la sécurité sociale. Merci pour cette belle feuille de route.
Comme le président Milon, je constate que vos remarques sur la sous-estimation de l'Ondam pour 2017 corroborent notre analyse, effectuée lors de l'examen du projet de loi de financement de la sécurité sociale pour 2017 et contestée par le précédent gouvernement. Vous soulignez une dégradation sensible des retraites, comme notre commission - nous avions proposé une mesure d'âge à 63 ans. L'équilibre a été trouvé mais sans le Fonds de solidarité vieillesse (FSV). Des mesures s'avèreront nécessaires.
En matière de dette, vous insistez fortement sur la nécessité de clarifier les rôles de l'Acoss et de la Cades. Ce n'est en effet pas le rôle de l'Acoss de gérer cette dette. Les pistes de la Cour destinées à maîtriser la dépense nous intéressent.
L'assurance maladie peine. Vous insistez sur de nombreuses marges d'efficience : médicament, molécules innovantes - nous avons mené une mission spécifique sur le prix du médicament -, télémédecine... Autant de sujets dont la mission d'évaluation et de contrôle de la sécurité sociale (Mecss) du Sénat s'est saisie. La question des pharmacies trouvera facilement un écho au sein de notre commission, compte tenu de sa composition, tout comme vos remarques sur la médecine de spécialité, qui rejoignent les conclusions de deux rapports récents de la commission sur les déserts médicaux et la pertinence des soins.
Notre objectif, impératif, est l'équilibre des comptes. Vous dites que ce n'est pas impossible mais que les progrès sont trop lents. Vous proposez une stratégie. Je vous en remercie. Mes questions sont inspirées de vos conclusions. Dans son chapitre sur le pilotage de la trajectoire financière de la sécurité sociale, la Cour met en évidence le brouillage qui s'est instauré dans le financement de la sécurité sociale à mesure que les cotisations cédaient la place à d'autres sources de financement. Elle montre les effets sur le solde de l'assurance vieillesse des transferts opérés au profit de l'assurance maladie tandis qu'elle plaide par ailleurs pour la budgétisation des prestations familiales. Comment envisagez-vous aujourd'hui la place des notions d'assurance et de contributivité dans le financement des régimes d'assurance vieillesse, d'incapacité et d'invalidité, d'accidents du travail et maladies professionnelles ou encore d'assurance chômage, qui ne sont pas dans le champ de la sécurité sociale mais dont le Gouvernement envisage d'alléger les cotisations ? Sont-elles encore pertinentes ou la diversification des financements a-t-elle vocation à les faire disparaître ?
La Cour plaide, depuis plusieurs années, pour un examen conjoint des recettes de l'État et de la sécurité sociale. L'autonomie, relative, des finances sociales à raison de la nature des recettes - cotisations - ou des dépenses - prestations - que reconnaissait l'existence des lois de financement a-t-elle encore une justification ?
M. Jean-Noël Cardoux , président de la Mecss . - Monsieur le Premier président, vous faites allusion à la nécessité de mettre fin à l'endettement social. Préconisez-vous au Parlement de donner une nouvelle autorisation de transfert de déficits de l'Acoss à la Cades ? L'an dernier, le précédent gouvernement en avait annihilé la possibilité. Ne serait-il pas plus pertinent d'augmenter la contribution à la réduction de la dette sociale (CRDS) de quelques dixièmes de point plutôt que d'augmenter la contribution sociale généralisée (CSG) de 1,7 point ? Le stock de la dette de l'Acoss était l'an dernier de 30 milliards, financés à court terme et exposés au risque de hausse des taux d'intérêt.
Mme Élisabeth Doineau . - Merci de votre éclairage. Les Français entendent, depuis plusieurs années, que le déficit de la sécurité sociale est récurrent. Ils ont parfois lieu de se plaindre des prestations qui leur sont offertes. Lorsqu'il y a un déficit, on s'attend à une amélioration. La situation est difficile à accepter pour les Français.
Page 69 de sa synthèse, la Cour évoque la budgétisation des prestations familiales. Cette idée fait écho à leur concentration sur les familles modestes, dans une logique de lutte contre la pauvreté dont on ne peut que se féliciter. La politique familiale n'a-t-elle plus vocation à relever de la sécurité sociale ? Doit-elle s'intégrer dans les autres dispositifs de redistribution horizontale ?
M. Yves Daudigny . - Merci, monsieur le Premier président, de cet exposé. Celles et ceux qui ont soutenu l'action du précédent gouvernement n'ont pas à en rougir, puisqu'il a obtenu des résultats : maîtrise des dépenses, réduction des déficits. Le dossier du médicament contre l'hépatite C a bien été géré par le ministère de la santé. Citons également la politique familiale accordant la priorité aux familles les plus en difficulté.
Nous partageons l'objectif de la Cour d'un retour à l'équilibre de l'assurance maladie, difficile à atteindre en raison de défis importants : maladies chroniques, allongement de la vie, territoires désertés par la présence médicale.
Est-il possible, aujourd'hui, de réduire les dépenses sans mettre en danger le fonctionnement des hôpitaux et la sécurité des patients, notamment dans les zones rurales où les services de proximité se diluent ?
Le président de la Mecss a souligné un point sensible : la Cades a épuisé son pouvoir de reprise de dette. La situation est invraisemblable. Un rapport souligne que l'Acoss a dégagé des bénéfices grâce à des emprunts à taux négatifs ! Faut-il augmenter la CRDS ? Aucun gouvernement ne l'a décidé depuis sa création.
Je partage vos propos sur les médicaments génériques. Les médecins n'ont pas suffisamment été associés à leur promotion. Dans le domaine du médicament, des efforts considérables de maîtrise des coûts, de l'ordre d'un milliard d'euros par an, ont été fournis. La dernière loi de financement de la sécurité sociale comportait des mesures sur les autorisations temporaires d'utilisation (ATU). Ne craignez-vous pas que ces restrictions conduisent les laboratoires à ne plus mettre de médicaments innovants sur le marché français - ou à les introduire plus tard en France qu'en Allemagne ou ailleurs ? Ce serait regrettable pour nos malades. Le système ATU a pourtant été salué à l'échelle mondiale.
Mme Catherine Deroche . - Vos observations reprennent celles qu'avait faites le Sénat lors de la discussion de la loi de financement de la sécurité sociale de 2017. Notre système d'encadrement de l'innovation thérapeutique est obsolète, malgré la notion d'ATU. Cette commission devra y travailler pour répondre aux attentes des patients, des médecins et des laboratoires - qui font un travail considérable. Dans le domaine de la médecine de spécialité, s'il y a une telle fuite du secteur 1 vers le secteur 2, c'est que la tarification des actes en secteur 1 est insuffisante. Je n'ai pas compris l'équilibre que vous préconisiez entre zones sur-dotées et sous-dotées. Concernant les retraites, doit-on aller plus loin que le simple contrôle des prestations versées à l'étranger ? La télémédecine peut être une solution pour le manque d'accès aux soins dans les territoires, mais elle bute aujourd'hui contre des obstacles réglementaires. L'élargissement des pratiques avancées par des professionnels de santé non médecins ne permettrait-elle pas de faire des économies ?
M. Didier Migaud . - Nous n'avons pas cherché à reprendre les propositions du Sénat : il se trouve simplement que nous partageons quelques préoccupations avec vous ! Ces observations s'inscrivent dans la continuité de ce que nous disons depuis plusieurs années. Comment le Parlement pourrait-il aborder ces sujets ? Si la création des lois de financement de la sécurité sociale, faisant du Parlement le décideur des recettes, des dépenses et du solde de ce budget, a été un grand progrès, nous pensons que ce cadre de réflexion aurait vocation à être modernisé : les lois de financement de la sécurité sociale pourraient être transformées en lois de financement de la protection sociale, incluant les régimes complémentaires de retraite et l'assurance chômage ; le pilotage de la sécurité sociale pourrait être enrichi d'une vision structurelle, comme c'est le cas dans la loi de programmation des finances publiques, les soldes nominaux étant complétés d'une évolution des soldes structurels, ce qui permettait de mesurer l'ampleur des efforts consentis indépendamment de la conjoncture ; les lois de finances et de financement de la sécurité sociale pourraient faire l'objet d'une discussion générale commune, faisant apparaître une cohérence générale, compte tenu des transferts de l'État vers la sécurité sociale et les mesures fiscales.
Oui, monsieur Cardoux, nous préconisons une hausse de l'autorisation de transfert de déficit de l'Acoss vers la Cades, sans aller forcément au-delà de 2024. La gestion par l'Acoss d'une partie de la dette sociale n'est pas sans risque. Certes, les intérêts ont été négatifs une année ; mais cela ne durera pas.
Dans le domaine de la politique familiale, l'articulation est de plus en plus difficile entre les aides fiscales et les prestations. À l'exception de la Belgique, qui a un système analogue au nôtre, la majorité des pays a budgétisé l'ensemble des dépenses relatives à la famille.
Oui, monsieur Daudigny, on peut réformer l'hôpital sans mettre en danger la sécurité des patients et l'accès aux soins. C'est même parfois le maintien de certaines situations qui comporte un danger pour les patients. Oui, il faudrait davantage responsabiliser les prescripteurs et les patients.
Il y a deux ans, nous avions constaté, à l'occasion d'une analyse comparative entre la France et l'Allemagne, à quel point l'esprit de responsabilité caractérisait cette dernière, avec des médecins qui acceptent les mesures de régulation et bénéficient dès lors de revenus supérieurs, et des patients qui acceptent de contribuer à un meilleur équilibre du système de santé.
Il faut plus de contrôle des retraites des résidents à l'étranger. Sur les perspectives financières de l'assurance vieillesse, la Cour a longtemps considéré que les hypothèses du Conseil d'orientation de retraites étaient un peu trop optimistes. Nous sommes heureux de constater qu'il a modifié sa vision - même si ce n'est pas très agréable... mais plus vite les mesures d'ajustement seront prises, et moins elles seront douloureuses. Nous avions fait l'année dernière la liste des mesures permettant d'aller vers l'équilibre.
M. Antoine Durrleman, président de la sixième chambre . - Nous constatons un double décalage concernant les finances sociales. Les cotisations ne représentent plus aujourd'hui que 55 % des ressources, la CSG représentant 29 % et les autres impôts et taxes 12 %, érosion que nous avions constaté dans notre étude d'il y a quelques années. L'effort contributif individuel est aussi de plus en plus décalé avec l'accès au droit : un système assurantiel à l'origine est devenu de plus en plus universel, depuis 1975 pour la branche famille et depuis la CMU pour l'assurance maladie. Les prestations en espèce elles-mêmes - invalidité, accident du travail ou vieillesse - ressortissent elles-mêmes d'un système mixte, avec le minimum contributif par exemple. La lisibilité du financement de la sécurité sociale s'en trouve entachée, sans compter ses évolutions incessantes. Nous tenterons l'an prochain d'éclairer ce sujet de l'adhésion au régime.
La politique familiale s'est vue transférée peu à peu vers le budget de l'État, avec les aides au logement par exemple. Les caisses d'allocations familiales distribuent aujourd'hui plus de prestations pour le compte des départements et de l'État que de prestations propres. C'est un point qui mérite réflexion.
Concernant la dette, plusieurs solutions s'offrent à nous si l'on veut respecter la date d'expiration de la Cades fixée en 2024 : soit nous définissons une trajectoire de prise en charge par l'Acoss, ce qui suppose d'affecter des ressources spécifiques et des réserves - comme les réserves inutilisées du fonds de réserve des retraites ; soit nous profitons des taux d'intérêt bas pour faire rembourser progressivement sa dette à chaque branche - ce qui suppose qu'il y ait des excédents suffisamment importants, soit 25 milliards d'euros.
L'hôpital reste l'armature de l'accès au soin qu'il était devenu à partir de 1958, les médecins libéraux étant moins nombreux et n'acceptant pas toujours l'affiliation à la sécurité sociale. Mais certains établissements ont une gamme de soins trop importante, à tel point que pour certains, les patients votent avec leurs pieds en fuyant l'hôpital de proximité pour celui du chef-lieu. Nous avions montré il y a deux ans combien certains établissements pouvaient avoir une activité insuffisante pour garantir la qualité des soins. Or ce n'est qu'à cette condition que l'hôpital gardera son trésor intact, qu'il avait conquis en cessant d'être un lieu d'abandon pour un lieu d'excellence : la confiance des patients.
Nous avions dressé la liste des pistes pour équilibrer l'assurance vieillesse dans notre dernier rapport. Il est important de prendre les mesures suffisamment tôt, et d'agir de manière concertée sur le régime de base mais aussi sur les régimes complémentaires, afin de répartir l'effort équitablement entre les générations. C'est ce dernier point qui fait de ce sujet un sujet aussi sensible.
M. Michel Amiel . - La sortie de l'Ondam du fonds de financement de l'innovation thérapeutique met en doute sa sincérité. On l'a vu en 2014, les antirétroviraux directs comme le Sovaldi utilisés contre l'hépatite C peuvent coûter des sommes considérables. Le dispositif spécifique alors mis en place a permis un règlement relativement satisfaisant de cette question, mais peut-il être généralisé ? Il n'y a pas lieu de conserver un fonds pour l'innovation s'il ne permet pas l'accès de tous à cette dernière. Dans le cas du Sovaldi, cela n'avait pas été le cas, puisque sa prescription était réservée aux formes évoluées et on se retrouvait à dire aux gens : nous avons un médicament qui marche à 100 %, mais vous n'êtes pas assez malade pour en bénéficier...
La méfiance à l'égard de l'industrie pharmaceutique est malsaine : elle participe à la recherche et constitue un véritable fleuron économique pour la France, même si nous sommes passés en trente ans dans ce domaine de la deuxième à la sixième place. Auriez-vous des pistes pour une innovation simplifiée et apaisée ?
Mme Laurence Rossignol . - Je remercie la Cour pour la partie de son rapport sur la branche famille. Merci pour la comparaison internationale qui constitue une véritable leçon de modestie pour la France, sans être pour autant déshonorante. Je me réjouis qu'il constate une augmentation des aides pour les familles les plus vulnérables, d'un côté de la courbe vers l'autre. Nous avons de surcroît procédé à ce transfert avec une grande rigueur, puisque la branche famille est quasiment en équilibre pour la première fois depuis fort longtemps.
Ces discussions ne me semblent pas dissociables de celle qui concerne les finalités de la politique familiale, qui poursuit de nombreux objectifs. Je suis très perplexe sur sa vocation nataliste par exemple et j'ai du mal à faire le lien entre les mesures prises en 2015 et la baisse de la natalité constatée en 2016 ; je sais que tout va vite aujourd'hui, mais... Je vous remercie de noter toutefois que le taux de natalité est plus élevé qu'ailleurs. Merci d'avoir relevé la pauvreté spécifique des familles avec un seul enfant.
Certes l'objectif des 275 000 places d'accueil n'a pas été atteint, car les aides à l'investissement des caisses d'allocations familiales aux collectivités territoriales ne suffisent pas à les rassurer sur les risques en termes de dépenses de fonctionnement que nous ne parvenons pas à réduire sans réduire la qualité de l'accueil. Pensez-vous qu'il faille faire de l'accueil des jeunes enfants une compétence obligatoire d'un quelconque niveau de collectivité ? Ne craignez-vous pas que les économies imposées aux collectivités ne fassent baisser le taux d'accueil ?
M. Daniel Chasseing . - Vous avez expertisé méthodiquement le sujet et découvert des irrégularités notamment concernant l'Ondam. J'ai été étonné par vos préconisations sur les pharmacies : dans le monde rural, il faut absolument les conserver.
Je peux témoigner du travail qu'elles font, notamment pour les Ehpad, où elles sécurisent les prescriptions. J'ai rencontré de nombreux responsables de clinique : la chirurgie ambulatoire pourrait se développer encore car son coût est faible.
Je rejoins le président de la commission sur la télémédecine, qui doit être encadrée. Même si cela peut choquer mes confrères, ne faudrait-il pas refuser le conventionnement aux généralistes qui s'installent dans des zones hyperdenses ? De nombreux jeunes médecins voulant être salariés, les groupements hospitaliers de territoire ne pourraient-ils pas devenir les employeurs de généralistes qui s'installent en zone rurale dans des maisons de santé ?
M. Olivier Henno . - On croit souvent que les inégalités territoriales sont causées par les efforts de régulations ; or vous démontrez que non. Les spécialistes sont en effet de plus en plus nombreux, et cela ne les empêche pas d'être répartis de manière inégale. Le système suédois, que j'ai étudié, a renforcé l'accès aux soins des plus modestes tout en se réformant. La régulation n'est pas contradictoire avec la justice sociale.
Mme Patricia Schillinger . - Quel est l'impact budgétaire de la fin du droit d'option des assurés frontaliers travaillant en Suisse ? Il y a 9 000 dossiers en suspens ou en contentieux. Avez-vous analysé ce sujet ? Quel sera l'impact en Alsace-Moselle de la baisse des cotisations salariales ?
M. Didier Migaud . - Ces dernières questions devraient plutôt s'adresser au Gouvernement. Monsieur Henno, nous sommes en effet convaincus que des mesures d'économie sont possibles sans remettre en cause l'accès aux soins et leur qualité. Nous avons tenté d'illustrer cette conviction dans les domaines du transport sanitaire, de l'hôpital, des soins bucco-dentaires et ophtalmologiques : il n'y aucune fatalité au déséquilibre des comptes sociaux. Ce dernier est d'ailleurs une anomalie dans le monde : la France est le seul pays de sa catégorie qui accepte des déficits durables, alors que les dépenses concernées n'ont aucune raison d'être financées par les générations futures à travers l'emprunt.
M. Antoine Durrleman . - Les innovations pharmaceutiques ont toutes les chances d'être très importantes dans les années qui viennent. La sortie de l'Ondam du financement de ces spécialités onéreuses donne aussi à l'industrie un levier supplémentaire pour déployer sa stratégie de prix, qui a changé. Si l'industrie pharmaceutique réclamait autrefois un retour sur investissement, elle préfère aujourd'hui différencier ses prix dans tel ou tel marché selon la capacité à payer de chaque système de santé, et cibler des pays riches comme la France. Cela exige un rééquilibrage des termes de la négociation, d'adopter une position qui ne soit pas isolée, et donc de développer une capacité de négociation au niveau européen. C'est ce que le Gouvernement a commencé à faire pour le Sovaldi, mais ce suppose que les États membres s'accordent au lieu de croire qu'ils seront seuls gagnants dans une négociation pays par pays.
Ensuite, il convient sans doute de négocier les prix indication par indication et non pas rechercher un prix global. L'ATU est un atout pour notre pays, puisqu'il permet une mise à disposition rapide du médicament sur le marché, mais les pouvoirs publics pourraient reprendre la main si ces médicaments étaient tarifés par indication.
Enfin, une meilleure évaluation médico-économique des médicaments est indispensable. La HAS a de la peine à exercer cette mission et à revenir sur ses évaluations une fois que le médicament est sur le marché. Nous sommes convaincus que des leviers existent pour améliorer le système.
Nous n'avons pas examiné les systèmes d'accueil obligatoires des jeunes enfants qui existent en Suède, mais aussi en Allemagne où existe un droit opposable au mode de garde.
Nous sommes convaincus que les pharmaciens sont des acteurs essentiels mais certains connaissent des difficultés économiques dans des zones géographiques spécifiques. Avec moins de pharmacies dans ces zones, l'équilibre serait meilleur : d'ailleurs, certains professionnels estiment avoir besoin d'outils de regroupement ou de fusion.
Le problème de tarification de la chirurgie ambulatoire pourrait s'améliorer si le nombre de lits conventionnels diminuait.
Il est important que les groupements hospitaliers de territoire et les autres établissements de soins privés à but lucratif ou non lucratif travaillent ensemble. Si l'on veut imposer une prise en charge efficiente, tous les acteurs doivent s'impliquer. Sinon, les filières publiques et les filières privées entreront en concurrence, ce qui se fera au détriment de la bonne utilisation des fonds publics.
Nous n'avons pas encore étudié la question des frontaliers suisses.
A la demande de votre commission, nous avions effectué une enquête sur le régime d'Alsace-Moselle il y a quelques années, régime uniquement financé par des cotisations patronales supplémentaires. Nous n'avons pas examiné l'effet des réformes récentes.
Mme Véronique Guillotin . - Avez-vous évalué l'impact des praticiens intérimaires sur l'équilibre budgétaire des hôpitaux ? Disposez-vous d'une cartographie ?
Ne faudrait-il pas prendre en compte les soins qui auraient été faits à l'hôpital pour évaluer le coût réel de la chirurgie ambulatoire ?
Ne faudrait-il pas développer la prévention pour réduire les dépenses de soins ?
Enfin, l'équilibre des comptes ne doit pas se faire au détriment de la qualité des soins. N'oublions pas non plus la fracture territoriale. Quid des nouveaux métiers, des délégations de tâches, de la télémédecine ?
M. Didier Migaud . - Sur ce dernier point, nous reviendrons devant votre commission présenter notre rapport sur l'avenir de l'assurance maladie : la sixième chambre devrait être en mesure de le faire fin novembre, début décembre. Un autre rapport vous sera présenté un peu plus tard sur l'accès aux soins.
Je vous invite à consulter le rapport très complet du député Olivier Véran sur l'impact des praticiens intérimaires : cette solution de court terme n'est pas satisfaisante car elle est coûteuse.
M. Antoine Durrleman . - Le prochain rapport sur la sécurité sociale de septembre 2018 traitera du virage ambulatoire : nous voulons mettre à plat ce transfert d'activités. Nous croyons aux nouveaux métiers et la loi est déjà intervenue en ce domaine, mais beaucoup reste à faire en matière de pratiques professionnelles. L'article 51 de la loi HPST de juillet 2009 prévoit une mécanique extraordinairement compliquée, si bien que peu de projets ont vu le jour. Des simplifications devront donc avoir lieu.
M. Alain Milon , président . - Merci pour vos interventions.
M.
Yann-Gaël Amghar,
directeur de l'Agence centrale des organismes de
sécurité sociale
Réunie le 25 octobre
2017, sous la présidence de M. Alain Milon, président, la
commission procède à l'audition de M. Yann-Gaël Amghar,
directeur de l'Agence centrale des organismes de sécurité
sociale.
M. Alain Milon, président . - Nous accueillons ce matin le directeur de l'Agence centrale des organismes de sécurité sociale (Acoss), qui constitue la branche « recouvrement » de la sécurité sociale. Elle collecte également des contributions pour des organismes extérieurs au champ du projet de loi de financement de la sécurité sociale (PLFSS), comme l'Unédic, mais cette frontière n'est désormais plus aussi étanche avec la réforme du financement de l'assurance chômage entamée dans le PLFSS pour 2018.
L'Acoss mesure en temps réel les rentrées de cotisations. Où en sommes-nous et quelles sont les perspectives pour 2018 ? Peut-on escompter une dynamique des recettes de nature à rééquilibrer les comptes sociaux ?
Qu'en est-il également de la dette des différentes branches inscrite dans les comptes de l'Acoss, faute de pouvoir effectuer de nouveaux transferts à la caisse d'amortissement de la dette sociale (Cades) ? C'est une question récurrente qui préoccupe notre commission, mais aussi la Cour des comptes.
Enfin, le PLFSS prévoit deux mesures majeures qui vous concernent directement. La suppression des cotisations salariales d'assurance chômage, qu'il faudra compenser auprès de l'Unédic ; la suppression du régime social des indépendants (RSI), dont les difficultés résultaient essentiellement des modalités de recouvrement des cotisations. Comment voyez-vous la mise en oeuvre de ces deux mesures en 2018 ?
M. Yann-Gaël Amghar, directeur de l'Agence centrale des organismes de sécurité sociale. - L'évolution récente de la conjoncture économique ouvre des perspectives favorables pour les finances sociales. La remontée dynamique de la masse salariale des entreprises du secteur privé, qui devrait être légèrement meilleure que prévue pour 2017, devrait se poursuivre en 2018. Les différents indicateurs dont nous disposons, notamment les encaissements, les déclarations préalables à l'embauche ou encore ceux portant sur la situation de trésorerie des entreprises, témoignent de cette évolution positive, qui se traduit mécaniquement par une amélioration du solde du régime général.
L'an prochain, l'évolution de notre plafond d'emprunt sera modérée, passant de 33 à 38 milliards d'euros. Il s'agit certes de montants importants pour une dette qui, dans la pureté des principes, devrait se limiter à des avances de trésorerie. Toutefois, sur le plan technique, elle ne soulève pas de difficultés de financement. La question du partage de cette dette et de la séparation entre ce qui relève du structurel et du conjoncturel est de nature éminemment politique.
En tant qu'opérateur, sur un plan purement technique, nous constatons que le financement de cette dette ne présente pas de difficulté en raison de la très bonne notation de la France et de l'Acoss et des conditions de marché très avantageuses. Nous empruntons à des taux négatifs, ce qui nous rapporte 100 millions d'euros de revenus financiers.
Toujours en termes strictement techniques, si cette dette avait été transférée à la Cades, l'impact aurait finalement été moins favorable pour les finances publiques, du fait du contexte très particulier que nous avons connu ces dernières années. La Cades emprunte à long terme, ce qui la rend moins à même de tirer profit de cette situation tout à fait exceptionnelle.
Je n'en tire pas de conclusion générale. Je suis tout à fait conscient, je le répète, que cela est lié à un contexte de taux tout à fait particulier. En cas de renversement de contexte de taux, je ne pourrais plus vous dire la même chose.
Les perspectives de moyen et long termes, telles que décrites dans l'annexe B du PLFSS, font état d'un retour à l'équilibre à partir de 2018 puis d'une situation excédentaire. Si ces hypothèses se réalisent, l'Acoss devrait donc s'engager dans une trajectoire durable de désendettement.
Alors que nous avons historiquement deux missions, la perception des cotisations sociales et la gestion des flux financiers pour le compte des régimes, les réformes proposées par le Gouvernement viennent élargir ce champ. Ainsi, l'article 7 du PLFSS, qui modifie le financement de l'assurance chômage, fait en quelque sorte de l'Acoss une chambre de compensation entre l'Etat et l'Unédic.
Pour l'instant, nous percevons les cotisations chômage et les versons à l'organisme bénéficiaire. Aux termes de cet article, les salariés seront exonérés de cotisation, conduisant à une perte de recettes pour l'assurance chômage. Nous continuerons toutefois à verser à l'Unédic des ressources intégrant le montant de ces exonérations, la compensation étant effectuée par l'affectation à l'Acoss d'une recette fiscale, en l'espèce d'une part de TVA. L'écart potentiel entre cette dernière et les ressources qui auraient été obtenues par les cotisations salariales, qu'il soit positif ou négatif, sera réparti entre les différentes branches du régime général par arrêté interministériel. Cela répond à un double objectif : préserver les recettes de l'assurance chômage sans pour autant créer de relations financières directes entre l'Etat et cette dernière.
La suppression du RSI, prévue par l'article 11 du PLFSS, nous mobilise en tant que réseau de recouvrement et aura un impact très fort sur notre activité. Depuis 2008, les Urssaf assurent conjointement avec le RSI la collecte des cotisations des travailleurs indépendants, des artisans et des commerçants. Les très grandes difficultés rencontrées jusqu'à ce jour étaient notamment liées à la mauvaise articulation entre les compétences des Urssaf et celles du RSI. Ainsi, historiquement, le RSI recevait les déclarations de revenus, et l'Urssaf, après avoir calculé leur montant, envoyait les appels de cotisation et était chargée du recouvrement amiable, tandis que le recouvrement forcé relevait du RSI.
La LFSS pour 2017 a permis de simplifier cette organisation en instituant une responsabilité partagée des deux réseaux dans le recouvrement des cotisations des travailleurs indépendants. Au niveau national, ainsi que dans chaque région, des directeurs sont chargés de cette mission et s'appuient sur des agents des Urssaf et du RSI. Ils ont une autorité fonctionnelle sur l'ensemble des équipes intervenant dans ce domaine et relevant de chacune des deux caisses.
D'importants progrès ont ainsi été réalisés en matière de construction commune des politiques de recouvrement. À mes yeux, cette mesure a posé le premier jalon de la réforme à venir car les réseaux travaillent déjà ensemble et un pilotage unique a été mis en place.
Cette réforme, en transférant à terme la responsabilité de l'intégralité du recouvrement au régime général, permet d'aller plus loin en confiant aux équipes de direction, outre l'autorité fonctionnelle qu'elles ont actuellement sur les agents de chaque réseau, un pouvoir hiérarchique sur eux une fois qu'ils auront tous intégré les Urssaf. D'importants progrès devraient également être réalisés en matière de service rendu aux travailleurs indépendants, en rapprochant davantage l'accueil des assurés, au guichet ou par téléphone, de la gestion des dossiers. A l'heure actuelle, l'accent est mis sur le back office, les directeurs régionaux n'étant pas responsables de l'accueil. Pour faire progresser la qualité du service, ces deux aspects doivent être mieux intégrés.
Une réforme d'une telle ampleur doit être mise en oeuvre progressivement et faire l'objet d'ajustements dans le temps. Le PLFSS prévoit une période de transition de deux ans à compter du 1er janvier 2018. Le transfert du personnel du RSI vers le régime général n'est pas possible à cette date, en raison notamment de la nécessité d'identifier les possibilités de reclassement et de consulter les instances le représentant. Dans un premier temps, le fonctionnement restera proche du système actuel : les directeurs régionaux seront secondés par des équipes de l'Urssaf et des caisses locales déléguées pour la protection sociale des travailleurs indépendants, qui succèdent au RSI. À terme, l'intégration des personnels sera complète et nous permettra, en faisant évoluer les organisations, de faire progresser la qualité du service rendu.
Par ailleurs, pour répondre aux attentes des travailleurs indépendants, la modulation des échéanciers de cotisations en temps réel va être mise en place. Le décalage dans le temps entre la perception des revenus et le paiement des cotisations est source d'importantes difficultés pour certains indépendants, alors que les possibilités actuelles de révision des échéanciers ne sont pas suffisamment utilisées. Des possibilités de modulation des échéanciers vont donc être expérimentées en 2018, avant une généralisation en 2019. Le Gouvernement s'est également engagé à améliorer l'offre de service aux autoentrepreneurs, notamment sur le plan numérique.
Cette réforme va conduire la branche « recouvrement » à engager la transformation des outils mis à disposition des travailleurs indépendants, ce qui suppose des travaux informatiques très importants. Toutefois, contrairement à 2008 et à la création du RSI, il ne s'agit pas ici de construire un système nouveau au lendemain d'un « big bang », mais bien d'améliorer l'existant.
M. Jean-Marie Vanlerenberghe, rapporteur général . - Vous n'avez pas montré d'inquiétude quant aux délais prévus par l'article 11 du PLFSS pour adosser la protection sociale des indépendants au régime général. Certes, la situation est différente de celle observée en 2008 lors de la création du RSI, où l'on partait pour ainsi dire de zéro : il ne s'agira donc pas cette fois-ci d'un big bang pour reprendre vos propos. Mais les travailleurs indépendants, qui occupent une place à mi-chemin entre les salariés et les entreprises classiques, se posent beaucoup de questions sur les modalités de cette réforme. Le guichet unique, compétent pour le recouvrement des cotisations et des prestations, sera-t-il maintenu ? Les indépendants auront-ils tous un interlocuteur proche de leurs lieux de travail ? L'Urssaf mesure-t-elle tous les enjeux liés à cette réforme ?
Par ailleurs, ce même article 11 du PLFSS prévoit une expérimentation, dans des termes très vagues, qui permettrait de tester notamment le procédé de l'auto-liquidation. Pensez-vous que des progrès significatifs pourront être réalisés prochainement ? La durée de cette expérimentation, prévue pour deux ans, est-elle suffisante ? L'intégration de la protection sociale des indépendants au sein du régime général va-t-elle freiner la mise en oeuvre de l'expérimentation, dont j'approuve la philosophie ?
Nous avons entendu parler du lancement d'une « start d'up d'Etat » sur le prélèvement à la source des indépendants. Qu'en pensez-vous ?
Enfin, quel sera l'effet à long terme de l'article 7 du PLFSS pour 2018, qui supprime les cotisations salariales d'assurance maladie et d'assurance chômage ? Cette mesure renforcera-t-elle véritablement le pouvoir d'achat des salariés à terme, ou fera-t-elle baisser le coût du travail ?
M. Yann-Gaël Amghar . - La suppression du RSI aura évidemment des conséquences importantes sur le fonctionnement du régime général. Au sein des Urssaf, la moitié environ des agents seront dédiés aux travailleurs indépendants. Il ne s'agit pas toutefois d'une transformation radicale, puisque nous nous occupons déjà de populations spécifiques, comme les particuliers employeurs, et des dispositifs tels que le chèque emploi service universel (Cesu). Si nous ne devons réussir qu'une réforme, c'est celle du RSI, qui est notre priorité pour les années à venir. Nous voulons améliorer l'ergonomie de notre site internet ainsi que l'accessibilité, la proximité et l'efficacité de nos services à l'attention des travailleurs indépendants. La culture acquise par les agents du RSI nous permettra de nous enrichir et de faire évoluer nos pratiques. Le personnel du RSI sera intégré notamment au sein de notre branche recouvrement ; les compétences de ces agents sont précieuses, nous ferons du sur-mesure. Je pense qu'il faut conserver le guichet unique, ce qui suppose que les autres branches de la sécurité sociale travaillent avec nous pour maintenir les compétences des agents du RSI.
M. Jean-Marie Vanlerenberghe, rapporteur général . - Les guichets uniques pourront-ils continuer à accompagner les travailleurs indépendants en matière d'action sociale ? Environ 130 millions d'euros leur sont consacrés chaque année, avec des résultats satisfaisants.
M. Yann-Gaël Amghar . - Il existe actuellement trois types d'action sociale : pour la maladie, en cas de reste à charge important ; pour les retraités, notamment pour assurer le maintien à domicile des personnes âgées ; et pour les actifs, lorsqu'il s'agit de supporter une partie de leurs cotisations. Les deux premiers seront-ils intégrés au régime général ? La question sera tranchée dans les semaines qui viennent par un schéma stratégique, qui répartira entre les différents régimes la prise en charge des indépendants.
Même si une approche plus ou moins universelle est retenue, il serait bon que l'on prenne en charge cette demande d'un accueil unique et polyvalent et que l'on donne au minimum un premier niveau d'information aux travailleurs indépendants.
L'expérimentation de la modulation des ajustements de cotisations vise à permettre aux indépendants volontaires de faire varier au mois le mois, ou au trimestre pour ceux qui le préfèrent, le niveau de leurs acomptes de cotisation en fonction de leur activité. J'entends certaines personnes qui proposent une retenue à la source pour les indépendants. J'avoue ne pas bien comprendre l'idée, car la source ici, ce sont les clients ! En revanche, il me paraît possible de travailler sur la notion de contemporanéité, afin de limiter le décalage dans le temps entre le calcul des cotisations et leur paiement : nous devons être plus réactifs. Nous pourrons approfondir cette piste de réflexion, peut-être avec des start-up, tout en gardant à l'esprit qu'il faudra alors que leurs projets soient compatibles avec notre système informatique central.
Un amendement du rapporteur général, M. Olivier Véran, a été adopté par l'Assemblée nationale et vise à prolonger de six mois la période de cette expérimentation, qui se terminera donc le 30 juin 2019. C'est un délai sécurisant à mes yeux car les travaux d'adaptation informatique sont par nature incertains.
Toutes les branches se sont engagées à accueillir les agents du RSI, mais il existe un risque d'évaporation de certaines compétences lors de l'adossement au régime général de la protection sociale des indépendants. Ce risque est plus sérieux que celui des dysfonctionnements informatiques. De nombreux agents s'interrogeant sur leurs avenirs professionnels, je crois que personne n'a intérêt à utiliser jusqu'à son terme le délai de deux ans prévu par le PLFSS pour réaliser leurs transferts vers les caisses des Urssaf. Les agents concernés ne le souhaitent pas, c'est compréhensible : ils réclament de la visibilité.
Enfin, s'agissant de l'impact à long terme des exonérations de cotisations salariales, sujet bien documenté dans la littérature économique, tout dépendra du rapport de force entre syndicats et patronat lors des négociations salariales et de l'évolution du Smic.
M. Jean-Noël Cardoux . - En caricaturant vos propos, je dirais que la Cades ne sert pas à grand-chose, compte tenu du rôle que joue l'Acoss et de l'évolution des taux d'intérêt.
Mais la situation actuelle, caractérisée par une politique monétaire très accommodante des banques centrales, risque de se retourner brutalement et de pénaliser l'Acoss : nous en avons les avant-signes avec la surchauffe des bourses. À combien s'élève précisément le stock de la dette sociale ? Au lieu de relever de 1,7 point la contribution sociale généralisée (CSG), pourquoi le Gouvernement n'a-t-il pas fait le choix d'une augmentation de 1,45 point, couplée à une hausse de 0,25 point de la contribution au remboursement de la dette sociale (CRDS) ? Cette solution aurait permis d'apurer une fois pour toutes la dette sociale à l'horizon 2024.
S'agissant du RSI, son intégration au régime général a été décidée contre la volonté des travailleurs indépendants. Ayant travaillé sur ce sujet depuis plusieurs années au sein de notre commission, j'avais cru comprendre que le logiciel de recouvrement du RSI était obsolète et qu'une remise à nouveau n'était pas envisageable. Or, vous venez de nous indiquer qu'il est devenu opérationnel. Pouvez-vous nous préciser ce point ?
M. Michel Amiel . - Pourriez-vous mettre en perspective les dettes portées respectivement par l'Acoss et par la Cades et clarifier la distinction entre part structurelle et part conjoncturelle ? Pourriez-vous également préciser les relations entre l'Acoss et l'Unédic ?
M. Yves Daudigny . - Nous avons été plusieurs rapporteurs généraux successifs, de droite comme de gauche, à plaider pour une augmentation de la Crds afin qu'elle joue pleinement son rôle de financement de l'amortissement de la dette sociale. Les gouvernements successifs n'ont jamais souhaité augmenter ce prélèvement.
Pour ce qui concerne la compensation des exonérations de contributions salariales d'assurance chômage, l'État utilise l'Acoss comme chambre de compensation. Vous avez toutefois exposé qu'il ne s'agissait pas d'une compensation à l'euro. Pouvez-vous expliquer ce point ? Vous avez indiqué que l'Etat vous transfèrera une part de TVA et je voudrais souligner à cette occasion que la TVA assure déjà une part de financement de notre protection sociale.
M. Philippe Mouiller . - Je voudrais vous interroger sur les incidences de la réforme du RSI en matière de cotisations, de remboursements maladie et de retraite. Au-delà de l'organisation, y aura-t-il une meilleure couverture ? Par ailleurs, quel sera le coût de l'année blanche pour les créateurs d'entreprise ?
Mme Pascale Gruny . - Je suis inquiète au sujet de la réforme du RSI. Sur le terrain, artisans et commerçants ont compris qu'ils ne paieraient plus de cotisations et qu'ils seraient pris en charge comme les salariés. On supprime le RSI et les attentes sont celles-là. En fait, il n'y aura pas de changement et l'on risque de déséquilibrer un système qui marche. Aujourd'hui, les indépendants n'ont qu'un interlocuteur, demain, ils en auront trois ou quatre. Avec cette réforme, vous allez mettre le feu et nous en subirons les conséquences. Sur le prélèvement à la source, je pense que c'est une bonne solution, ce serait une véritable aide pour la gestion de la trésorerie des indépendants et cela permettrait d'avoir des régularisations qui seraient plus acceptables. Il faut penser aussi aux personnels qui sont très inquiets. Ils ont besoin de savoir où ils seront et ce qu'ils feront demain.
Mme Patricia Schillinger . - Avez-vous mis en place une cellule spécialisée pour le traitement des dossiers des frontaliers suisses ?
M. Yann-Gaël Amghar . - Pour ce qui concerne la compensation de l'exonération des contributions d'assurance chômage, l'Acoss versera à l'Unédic les sommes correspondant aux contributions salariales exonérées.
L'affectation à l'Acoss de 5,64 points de TVA doit permettre de financer cette compensation. Cette fraction de TVA est fixée par la loi en fonction du coût estimé à la date d'aujourd'hui. À la différence des exonérations compensées par voie budgétaire, la compensation ne s'effectue pas à l'euro près. Il s'agit d'une recette affectée pour 2018 ; en 2019, les modalités de compensation pourront être revues. Un décalage est donc possible, dans les deux sens, entre le coût de l'exonération et le montant de la compensation. Le solde pourrait être positif pour l'Acoss si le niveau de la consommation permet des rentrées de TVA plus dynamiques que la masse salariale.
Deux centres Urssaf travaillent sur le traitement des dossiers des frontaliers suisses, en Franche-Comté et en Haute Savoie. Il existe effectivement un stock de contentieux lié à l'interprétation de l'accord franco-suisse, en attente d'une décision des juridictions.
La suppression du RSI est une réforme d'organisation. Elle ne modifie pas les taux de cotisations, ni le niveau des prestations. Tous les personnels seront repris et il n'y aura pas de mobilité géographique forcée. Les Urssaf ont 80 sites qui gèrent des travailleurs indépendants, tandis que le RSI a 40 sites qui gèrent les cotisations, il devrait donc être possible de trouver des solutions. Si des déménagements doivent avoir lieu, ce sera au sein d'une même agglomération. Je suis attaché à préserver les compétences et à donner aux personnels une visibilité rapide. L'intégration pourrait se faire dans un an si cela est possible. Ce souhait est assez largement partagé.
Pour ce qui concerne l'organisation, les personnels qui gèrent le risque maladie iront dans les caisses primaires et ceux qui gèrent la vieillesse dans les Carsat. Ce qui reste à trancher, ce sont les personnels attachés à des fonctions transversales, comme l'accueil ou l'action sociale. Aujourd'hui, il existe déjà deux numéros de téléphone distincts selon que l'appel concerne les cotisations ou les prestations et il y a deux interlocuteurs pour les cotisations.
En matière informatique, les choses vont mieux. Les schémas de remplacement complet des systèmes d'information, trop risqués, ont été abandonnés au profit d'un scénario de rénovation « par appartement ».
Mes propos ne visaient pas à nier le rôle de la Cades. La Cades gère des montants qui ne pourraient l'être par l'Acoss en trésorerie. Je ne me prononce pas en opportunité. Le législateur a voulu limiter l'endettement de l'Acoss mais dans le contexte très particulier actuel, le financement de ce niveau de dette ne crée pas de difficulté. Pour 2018, le plafond d'avance de trésorerie est de 38 milliards d'euros. Ce plafond est toujours plus élevé que la dette effective. À fin 2017, la dette du régime général et du FSV sera de 19,9 milliards d'euros ; elle sera de 21,3 milliards d'euros en 2018 et ne serait plus que de 5,8 milliards d'euros en 2021 si les hypothèses figurant à l'annexe B du PLFSS se vérifient.
M. Alain Gubian, directeur financier de l'Acoss . - L'Acoss assume la fonction de trésorerie des organismes de sécurité sociale et doit à ce titre couvrir leurs besoins de financement. Cela nécessite tout d'abord un pilotage infra-annuel de la trésorerie en fonction du calendrier d'encaissement des cotisations et des contributions sociales et de décaissements des prestations.
Chaque mois, l'Acoss emprunte pour près de 9 milliards d'euros pour faire face au besoin de trésorerie de quelques jours lié à ce décalage entre décaissements en encaissements. Nous avons ensuite un second enjeu qui tient au portage d'un déficit conjoncturel lié au ralentissement dans le cycle économique qui comporte des années « hautes » et des années « basses ». Le constat de la persistance d'un déficit depuis plus de 25 ans, indépendant de tout cycle conjoncturel, a conduit à la création de la Cades dont la mission consiste à financer la dette sociale, c'est-à-dire l'accumulation d'un déficit structurel. L'Acoss finance aujourd'hui un déficit cumulé qui, au regard des prévisions d'excédents des branches du régime général, en particulier celui de 6,6 milliards d'euros de la Cnam en 2021, a vocation à disparaître à cet horizon. Garder à l'Acoss ce déficit cumulé n'a de sens que si ce retour prévu aux excédents se réalise effectivement.
J'ajoute que certaines mesures, comme par exemple la diminution de la cotisation AT-MP, finançant cette branche excédentaire depuis plusieurs années, pour augmenter à due concurrence les recettes de la branche maladie, permettent de financer indirectement le déficit porté par l'Acoss. Il convient également de distinguer au sein du plafond d'emprunt de 38 milliards d'euros autorisé pour 2018, plus de 5 milliards d'euros destinés à couvrir les besoins de trésorerie de la mutualité sociale agricole et de la caisse des mines. Le législateur, en 2016, a en effet souhaité que ces caisses n'aient plus à se financer directement auprès des banques pour qu'elles puissent bénéficier des taux faibles et mêmes négatifs actuellement de l'Acoss. Nous leur servons donc 100 % de leur financement.
Mme Corinne Imbert . - Je reviens sur la suppression du RSI. Pouvez-vous préciser qu'il s'agit bien d'une réforme uniquement organisationnelle qui n'aura pas d'impact sur les cotisations ou les prestations ? Est-il prévu de les modifier ? Par ailleurs, l'intégration du RSI au sein du régime général aura-t-elle un coût, je pense en particulier au transfert des personnels, et si oui sera-t-il supporté par les travailleurs indépendants ?
M. Yann-Gaël Amghar . - La réforme proposée est bien une réforme organisationnelle qui n'engendrera pas de coûts supplémentaires : le personnel du RSI sera intégré dans les différentes branches selon une clé de répartition qui est actuellement en discussion et qui s'attachera à tenir compte de la spécificité des métiers de la sécurité sociale des travailleurs indépendants et de l'action sanitaire et sociale au profit des indépendants. Sur l'évolution des cotisations et des prestations, c'est une question qui relève de la décision politique et non d'un opérateur.
Enfin, en réponse à la question du sénateur Mouiller sur « l'année blanche », je précise qu'il s'agit d'une extension du dispositif de l'aide aux demandeurs d'emploi créant ou reprenant une entreprise (Accre). Les conditions qui limitent l'attribution de cette aide seront supprimées en 2019. Je vous communiquerai le coût précis de la mesure.
M. Nicolas Revel,
directeur
général de la Caisse nationale d'assurance maladie
Réunie le 25 octobre 2017, sous la présidence de M. Alain Milon, président, la commission procède à l'audition de M. Nicolas Revel, directeur général de la Caisse nationale d'assurance maladie.
M. Alain Milon, président . - Je souhaite la bienvenue à M. Nicolas Revel, directeur général de la Caisse nationale d'assurance maladie. Il est accompagné de Mme Véronika Levendof, responsable du département juridique.
La branche maladie représente plus de 40 % des dépenses de sécurité sociale et plus de 50 % des dépenses du régime général depuis la mise en place de la protection maladie universelle. Chaque année, depuis longtemps déjà, notre discussion, lors du PLFSS, porte sur les moyens de réduire un déficit qui atteignait environ 10 milliards par an après la crise de 2008, et qui s'est maintenu autour de 5 à 7 milliards par an depuis 2012.
Le Gouvernement a prévu en 2018 une marche importante en vue du retour à l'équilibre, avec un déficit limité à 800 millions, grâce à diverses actions sur les dépenses et sur les recettes.
Monsieur le directeur général, je souhaiterais que, dans un propos introductif, vous puissiez nous donner votre sentiment général sur les perspectives de l'assurance maladie et sur les moyens de concilier la soutenabilité financière et l'accès à des soins de qualité auquel nous sommes tous attachés. Peut-être pourrez-vous également évoquer les principales mesures du PLFSS qui concernent l'assurance maladie.
Notre rapporteur, Catherine Deroche, et les membres de la commission vous poseront ensuite leurs questions.
M. Nicolas Revel, directeur général de la Caisse nationale d'assurance maladie . - Pour laisser le temps aux échanges, je ciblerai mon propos introductif sur quelques chiffres clés et sur les articles à la portée la plus importante pour l'assurance maladie.
Le montant de 4 milliards d'euros, tout d'abord, représente à la fois la progression de la dépense et le quantum d'économies à réaliser, ce qui peut apparaître paradoxal.
Le tendanciel de la dépense d'assurance maladie, c'est-à-dire son évolution naturelle, est d'environ 8 milliards d'euros par an.
Pour 2018, le taux de progression de l'Ondam, fixé à 2,3 %, représente 4,4 milliards de dépenses supplémentaires, ce qui permet de répondre aux besoins de santé.
Un système de santé dont les dépenses progresseraient de 4 % par an serait condamné au déficit. Un taux situé aux alentours de 2 % met en capacité de trouver un équilibre et c'est le choix que font la plupart des pays. Depuis 5 ans, la maîtrise de la progression de l'Ondam à ce niveau a permis une réduction du déficit de la branche maladie.
L'année 2016 a constitué une année particulièrement difficile, compte tenu d'une configuration en jours ouvrés défavorable et d'une évolution de l'Ondam à 1,75 %. La trajectoire pluriannuelle à 2,3 % pour 2018-2020 constitue un bon point d'équilibre.
Les efforts d'économies se répartissent entre les différents acteurs :
- 1,4 milliard d'euros concernent les établissements de santé, notamment par des économies sur les achats ou encore un travail sur les parcours de soins et les hospitalisations évitables sur lesquelles beaucoup de progrès restent à faire ;
- 1 milliard d'euros sur le médicament, à travers l'intervention sur les prix mais aussi sur la pertinence des prescriptions ;
- 1,1 milliard d'euros portent sur d'autres actions de pertinence des actes et de bon usage des prescriptions ;
- environ 550 millions d'euros relèvent de diverses mesures, telles que le relèvement du forfait hospitalier ou de la contribution des organismes complémentaires au financement du forfait patientèle médecin traitant.
Le montant est plus élevé que les années précédentes : l'objectif est exigeant mais atteignable. En 2016, les objectifs de maîtrise médicalisée n'ont pas été complètement atteints. Mais ce devrait être le cas en 2017.
Le PLFSS pour 2018 comporte des mesures impactant les ressources de la branche maladie. En outre, trois dispositions impliquent particulièrement l'assurance maladie : l'intégration du RSI ainsi que les articles 35 et 36.
L'article 35 crée un dispositif d'innovation technologique et organisationnelle : il s'agit d'un élément structurel important. Cette disposition reprend une proposition forte de l'assurance maladie dans son dernier rapport sur les charges et produits.
L'article 36 permet, pour deux actes de télémédecine, à savoir la téléconsultation et la téléexpertise, le passage d'une expérimentation qui n'a jamais vraiment décollé à une tarification de droit commun dès 2018. Cela apportera notamment une réponse à la question de l'accès aux soins dans les territoires.
Mme Catherine Deroche, rapporteur pour la branche assurance maladie. - Vous avez indiqué que les objectifs en matière de maîtrise médicalisée avaient été difficiles à atteindre en 2016. Quels ont été les principaux obstacles rencontrés ?
Le PLFSS crée, suivant une proposition formulée par la Cnam, un « cadre d'expérimentation pour l'innovation dans le système de santé » ainsi qu'un fonds dédié géré par la Cnam. Jugez-vous réaliste la perspective d'un autofinancement de ces dispositifs innovants dès 2019 ?
Comment envisagez-vous d'aborder les discussions conventionnelles sur la télémédecine ? Un cadre interprofessionnel est-il privilégié ?
Quel bilan tirez-vous de la contractualisation en cours entre les établissements de santé, les ARS et les Cpam sur la qualité, l'efficience et la pertinence des soins ? Peut-elle constituer une base solide au cadre d'intéressement créé par le PLFSS pour 2018 ?
Quel regard portez-vous sur les difficultés rencontrées au stade des commissions de hiérarchisation des actes et prestations (CHAP) dans la procédure d'inscription des actes à la nomenclature ? La solution proposée par l'article 38 du PLFSS vous paraît-elle pertinente ?
Quelles sont les perspectives et conditions de généralisation du dossier médical partagé (DMP) au terme de la phase de test menée par la Cnam ?
M. Nicolas Revel . - La mesure du taux de réalisation des objectifs de maîtrise médicalisée s'apprécie en ramenant l'évolution naturelle des dépenses à une progression compatible avec le cadrage de l'Ondam. En 2016, les dépenses ont augmenté à un rythme trop rapide sur quasiment tous les postes de consommation de soins, notamment les actes techniques. En 2017, la tendance est plus favorable. Il nous faut toutefois réfléchir à la manière dont nous construisons nos actions. De nombreux chantiers sont ouverts pour agir plus efficacement.
L'article 35 constitue un dispositif important. Alors même que notre système de santé n'est pas sous-financé si on le compare aux autres pays de l'OCDE, il vit la régulation comme une source de tension. Cela tient à ses rigidités, au déséquilibre entre la ville et l'hôpital, au caractère atomisé des soins de ville. La construction de notre système de santé sur le tarif à l'acte et à l'activité entretient une recherche des volumes et cloisonne les acteurs.
Il serait très compliqué de réformer en profondeur le mode de rémunération. Il faudrait, comme tous les pays autour de nous l'ont fait, pouvoir tester des modes de rémunération « intelligents », basés sur les notions de parcours, de prise en charge globale, de rémunération d'un collectif de professionnels ou encore de coordination. Nous devons expérimenter de nouveaux modes de rémunération au lieu de croire que nous pourrons réussir par le biais d'une loi ou d'un décret.
Or, je fais le constat d'un engourdissement au sujet des expérimentations : déroger aux règles en vigueur dans le cadre d'une expérimentation nécessite l'adoption d'une disposition législative, puis d'un décret, suivie de celle d'un cahier des charges. Je citerai l'exemple de l'expérimentation de la télémédecine, prévue par l'article 36 du projet de loi de financement de la sécurité sociale pour 2014, et pour laquelle le cahier des charges est sorti en 2016. C'est très long et très peu souple.
Par ailleurs, il manque un cadre qui permettrait aux expérimentations territoriales d'être prises en compte au niveau national. De nombreux acteurs sur le terrain souhaiteraient en effet pouvoir s'organiser différemment, avec des modes de rémunération adaptés, des délégations de compétences qu'il faudrait pouvoir tester. Le législateur devrait nous habiliter dans un cadre plus souple, qui serait précisé par un décret en Conseil d'État, à autoriser, au fil de l'eau, la réalisation de telles expérimentations.
Cela permettrait de décider beaucoup plus vite puis de faire un travail d'évaluation qui fait encore trop souvent défaut aujourd'hui. C'est la raison d'être de l'article 35 du PLFSS pour 2018. Ce dispositif n'est pas qu'un fonds, même s'il faudra évidemment le financer. Ce fonds devra également financer un peu d'ingénierie de projet et l'évaluation. Même si le fonds est géré par l'assurance maladie, celle-ci ne sera pas le propriétaire du dispositif.
La commission des affaires sociales de l'Assemblée nationale a proposé d'introduire dans le texte une mention d'un comité stratégique qui serait ouvert à tous les acteurs qui ont vocation à accompagner les acteurs publics et d'un comité technique, décisionnaire, qui rassemblerait les différents partenaires (DGOS, DSS, Cnam). Les mutuelles ne demandent pas à être au comité technique mais au comité stratégique. Le fonds est financé par l'assurance maladie obligatoire.
S'agissant de la télémédecine, nous allons ouvrir les négociations début 2018. Elles vont porter sur la téléconsultation et la télé-expertise. Elles partiront d'une page blanche car nous ne sommes pas liés par le cadrage des expérimentations qui concernait tout un ensemble de pathologies en ALD. On peut tout à fait considérer qu'il est possible d'aller au-delà de celles-ci. A priori, les modes de rémunération respectifs de la consultation et de la téléconsultation se fondent sur le même prix. Pour la télé-expertise, les choses sont plus compliquées. Il en va de même pour la rémunération du requérant. Je ne vois pas pourquoi on le rémunérerait systématiquement. Il faudra voir comment caractériser les choses.
Le sujet du choix entre chambre professionnelle et chambre pluri-professionnelle concerne principalement les médecins. D'autres professions de santé seront concernées, notamment les infirmières. Je vais commencer par une négociation mono-professionnelle avec les médecins libéraux avant de l'élargir, sur la notion de requérant, à d'autres professions selon une approche soit mono-professionnelle, soit pluri-professionnelle. Je commencerais par définir la rémunération des médecins, qui me paraît être l'élément socle du dispositif.
Les contrats conclus entre les agences régionales de santé (ARS), l'assurance maladie et les établissements pour intéresser ces derniers à toute mesure permettant de favoriser une plus grande pertinence et qualité des soins ainsi que des mesures d'économies sur les actes, produits et transports sanitaires sont un dispositif créé par la loi de financement de la sécurité sociale pour 2016. Je suis convaincu qu'ils jouent un rôle majeur car on ira chercher des économies que lorsqu'on aura réussi à concilier sens médical et rationalité économique. Cette notion d'intéressement des acteurs et des professionnels est indispensable, comme le montrent les dispositifs de rémunération sur objectifs de santé publique (ROSP) des médecins généralistes. Mais tout est dans l'exécution : la loi impose à tous les établissements une conclusion de ces contrats pour la fin 2017, la mobilisation est encore en cours et, dans ces conditions, je pense que les contrats que nous sommes amenés à signer ne sont pas suffisamment travaillés.
Nous allons respecter la loi mais il faudra assez vite revenir vers les établissements, début 2018, pour prévoir des avenants aux contrats afin de personnaliser davantage les objectifs. Nous allons faire en sorte, comme le veut le PLFSS pour 2018, que l'intéressement s'applique à tous les volets des contrats. Peut-être pourrons-nous monter l'intéressement jusqu'à 30 % s'il s'avère que c'est un bon chiffre.
En ce qui concerne la commission de hiérarchisation des actes et des prestations (CHAP), il s'agit d'une instance que l'assurance maladie accueille en son sein et qui permet aux professionnels de santé d'intervenir sur la valorisation médicale de la difficulté d'un acte. Ceci est l'un des éléments d'inscription à la nomenclature.
L'article 37 du PLFSS pour 2018 prévoit que si la CHAP ne s'est pas prononcée sur un nouvel acte un an après que la Haute Autorité de santé (HAS) a rendu son avis, le directeur général de la Cnam prend la main. Je n'ai pas demandé cette disposition ; je n'ai pas vu d'acte innovant sur lequel la CHAP ait tardé à répondre. La commission des affaires sociales de l'Assemblée nationale a proposé de supprimer l'article afférent avec, je crois, un avis favorable du Gouvernement et sans que j'y voie d'inconvénient. Cet article relève d'un malentendu comme on peut en voir lors de la fabrication d'un projet de loi.
Enfin, en ce qui concerne le dossier médical partagé (DMP), dont la loi de 2016 nous a confié la responsabilité, nous y travaillons intensément afin de définir les conditions de sa réussite. Il faut permettre une ouverture massive des DMP. Lorsque nous avons été investis de la responsabilité du DMP, il en existait 500 000 pour la France entière, dont la moitié étaient vides. Le but serait d'avoir en quelques années quelques dizaines de millions de DMP ouverts, qu'il y figure de l'information, qu'ils puissent être consultés facilement par les professionnels afin que ceux-ci aient envie de l'alimenter et, enfin, que les patients eux-mêmes se l'approprient.
Nous avons élargi les possibilités d'ouvrir un DMP, avec une expérimentation dans neuf départements pilotes. Il ne me paraît pas raisonnable de penser que les médecins ont du temps à consacrer à cela. Les assurés peuvent désormais ouvrir directement leur DMP en ligne. Cette possibilité a un certain succès mais ce ne sera pas le vecteur principal. La possibilité est également ouverte dans les accueils des caisses primaires. Ces deux dispositifs ont déjà permis d'ouvrir 250 000 DMP en l'espace d'un an. Cela ne suffira pas ; c'est pourquoi je souhaite que les pharmaciens aient la possibilité d'ouvrir un DMP. J'ai conclu cet été un accord avec eux en ce sens. Nous leur proposons une rémunération de un euro par DMP ouvert. Quant aux syndicats médicaux, ils étaient, il y a encore deux ans, divisés sur le DMP. Mais la réflexion progresse. Je pense que les infirmières libérales vont elles aussi pouvoir ouvrir des DMP au domicile des patients.
Dès qu'un DMP est ouvert, nous y versons l'historique des remboursements sur deux ans, présenté à partir de données médicales. On sait quel médicament a été remboursé, quel médecin a été consulté. En revanche, le DMP ne permet pas encore d'avoir le contenu d'un acte dont on sait qu'il a été réalisé, par exemple un acte d'imagerie.
Il va falloir compléter les DMP à partir de l'information hospitalière ; le DMP sera un instrument du lien entre la ville et l'hôpital. Nous réalisons à ce sujet un travail de terrain très minutieux, hôpital par hôpital, clinique par clinique, pour étudier leurs systèmes d'information. La même chose devra être faite avec les Ehpad. Nous menons par ailleurs un travail avec les laboratoires d'analyses, le but étant là aussi d'avoir une alimentation directe de tous les DMP. Il restera ensuite le secteur de l'imagerie sur lequel le travail doit se poursuivre.
Nous mettrons par ailleurs en place, dans deux départements pilotes, une application permettant aux assurés relevant du régime général de consulter leur DMP sur leur smartphone. Enfin, s'agissant du calendrier, la généralisation du dispositif est prévue pour le second semestre 2018.
Il s'agit certes là d'un nouveau report ; des développements informatiques importants sont cependant encore nécessaires, et je considère que nous ne perdons pas de temps lorsque nous nous efforçons de bien faire les choses.
M. Gérard Dériot . - Je m'interroge quant à la méthode qui a permis de fixer le montant du prélèvement opéré sur la branche AT-MP au profit de la Cnam. Il s'élèvera cette année à un milliard d'euros - payé par les entreprises à l'heure où l'on parle de faire baisser le coût du travail... Il s'agit en définitive ni plus ni moins que d'une cotisation indirecte permettant de renflouer les comptes de l'assurance maladie et je ne doute pas que la décision sur ce point ait été plus politique que strictement comptable et technique.
M. Michel Amiel . - La ministre de la santé a indiqué que 25 à 30 % des actes pratiqués ne seraient pas pertinents. Ces chiffres vous paraissent-ils justes ? Quelles mesures avez-vous mises en place pour faire diminuer l'impertinence des actes ? J'observe par ailleurs que la superposition des cartes retraçant respectivement le nombre d'actes pratiqués dans chaque région et la répartition des professionnels médicaux sur notre territoire est, pour le moins, troublante. Pour le dire de manière raccourcie, plus il y a d'urologues et plus il y a de chirurgies de la prostate... Ne pourrait-on pas envisager un dispositif similaire à celui des ROSP pour améliorer la pertinence des soins ? L'enjeu est d'importance car les montants en jeu sont considérables.
M. Yves Daudigny . - A propos des comptes de la branche maladie, une revue sociale spécialisée dont la réputation est plutôt sérieuse, a publié hier un article indiquant que l'évolution envisagée du déficit pour l'année prochaine constituerait « un coup politique et financier » permis par les décalages de trésorerie liés à la mise en place de la réforme de la CSG, pour un montant de 3 milliards. Il s'agit là d'une accusation grave : pourriez-vous nous fournir des précisions quant à cette lecture des comptes ?
Comme mon collègue Michel Amiel, j'ai lu dans la presse que la ministre évoquait jusqu'à 30 % d'actes inutiles. Ce problème ne s'inscrit-il pas dans une certaine culture française des soins médicaux, autant du côté des patients, qui en sont demandeurs, que des professionnels ? En tout état de cause, la mise en place du DMP ne pourra qu'aller dans le sens d'une amélioration de la situation en ce qu'il permettra par exemple de supprimer les examens redondants.
Enfin, si je regarde avec intérêt et faveur les dispositions des articles 35 et 36, il me semble que la notion de pratiques avancées en est assez absente.
M. Bernard Jomier . - L'article 35 du PLFSS me paraît fondamental en ce qu'il porte la possibilité d'une profonde évolution de notre système de soins. Je m'interroge cependant, en tant que parlementaire, sur sa place dans ce texte : une évolution aussi importante peut-elle vraiment être tracée au détour d'un article du PLFSS, qui plus est formulé en termes à la fois très vastes (quant au champ couvert) et très flous ? Je ne suis pas contre les expérimentations qui permettent bien souvent de déverrouiller des situations bloquées et je souscris par ailleurs à la plupart des pistes que vous avez tracées ; mon interrogation porte sur la nature du véhicule utilisé pour les mettre en oeuvre.
J'observe par ailleurs que les établissements de l'AP-HP qui se sont le plus engagés dans le virage ambulatoire connaissent une situation financière très dégradée, du fait notamment du mode de tarification de ce type de prise en charge. Comment répondre à ces difficultés ?
Enfin, l'extension des dispositifs d'avance de frais vous semble-t-elle de nature à faire reculer le renoncement aux soins ?
M. Guillaume Arnell . - Je suis préoccupé de constater qu'une part non négligeable des économies annoncées sur l'Ondam portera sur les établissements de santé, alors que ceux-ci font déjà face à des contraintes fortes. Comment nous assurer que ces économies ne remettront pas en cause la qualité des soins hospitaliers ? Certains territoires, comme celui de Saint-Martin et les outre-mer voisins, ont besoin de soins de pointe dans certaines spécialités, comme l'endocrinologie ; nous devons pouvoir continuer de les financer demain.
Mme Pascale Gruny . - Êtes-vous réellement prêts à accueillir les affiliés au RSI ? Il faut avoir en tête le profil particulier de ces assurés qui sont habitués au guichet unique couvrant un champ très large, y compris l'aide sociale.
M. Daniel Chasseing . - Il faut espérer que le DMP, en portant la trace des examens réalisés, permette de limiter les actes impertinents, notamment en matière d'imagerie et de biologie.
De nombreuses difficultés nous ont été rapportées -ce n'est pas nouveau- quant à l'adéquation du financement hospitalier à l'acte jusqu'à la prise en charge des polypathologies. Pouvez-vous nous préciser si des travaux sont en cours quant au développement d'un financement mixte ? Je rejoins par ailleurs la remarque précédemment formulée sur le financement de l'ambulatoire : il semble que les forfaits proposés soient trop bas pour garantir un développement effectif de ce secteur.
Je me pose enfin la question de la possibilité pour les médecins hospitaliers, salariés par les établissements de santé, d'exercer ponctuellement dans le cadre des maisons de santé. Il me semble que ce pourrait être un moyen de répondre à la demande de soins dans les territoires souffrant de la désertification médicale.
Mme Laurence Cohen . - Le projet de financement qui nous est soumis comporte 4,4 milliards d'économies à réaliser sur les soins. Or, il me semble que l'on passe sous silence que l'évolution tendancielle des dépenses est estimée à la même somme. Nous aurions pourtant les moyens de financer cette évolution, avec un peu de volonté : il suffirait pour cela de supprimer la taxe sur les salaires pesant sur les établissements hospitaliers. J'observe au passage que ces montants correspondent au produit de l'ISF... Tout est affaire de choix.
Le développement de l'ambulatoire n'est pas nécessairement la panacée : lors de la mission que nous avons conduite sur les urgences hospitalières, nous avons pu constater qu'il pouvait s'accompagner de retours précipités à l'hôpital.
Cette formule de prise en charge n'est pas adaptée à tous les profils et à toutes les pathologies et nécessite une importante coopération avec les médecins de ville et les centres de santé (qui, je le souligne, pratiquent d'ores et déjà le tiers payant - oui, tout est bien affaire de choix). Nous devons en tous cas garder en tête que des sorties trop précoces sont parfois non seulement inadaptées, mais également coûteuses.
J'entends bien les interrogations posées quant à la pertinence des actes ; je souhaiterais cependant que l'on s'intéresse également davantage au coût du renoncement aux soins.
Je rejoins enfin l'interrogation de mon collègue Gérard Dériot quant à l'abondement des comptes de l'assurance maladie par la branche AT-MP.
M. Michel Forissier . - Je voudrais aborder le sujet de la prévention. Les médecins scolaires et les médecins du travail étaient très investis, mais on connaît les difficultés de recrutement dans ces secteurs. Dans ce domaine, les inégalités territoriales sont inquiétantes.
Il existe de nombreuses initiatives locales en matière de prévention mais il manque un pilotage national. Or, les perspectives financières ne semblent pas témoigner d'une ambition forte en la matière.
M. Jean-Marie Vanlerenberghe, rapporteur général . - Sur la pertinence des soins le chiffre de 30 % d'actes inutiles ou redondants évoqué par la ministre peut en surprendre certain. Toutefois, il est cohérent avec les conclusions du rapport que j'ai rédigé en juillet dernier. Il est également proche du chiffre évoqué dans un récent rapport de l'OCDE, ce n'est donc pas une problématique propre à la France.
Au cours des derniers exercices, un milliard d'euros d'économies ont déjà été réalisés au titre de la pertinence des soins. Il y a donc une grande marge de progrès.
Il est nécessaire de développer en la matière une stratégie marquant une volonté politique claire et sur plusieurs années. Une telle stratégie devra interroger les modes de tarification, en introduisant un système mixte tempérant le principe de rémunération à l'acte.
Vous nous avez indiqué que le DMP ne pourra pas être mis en oeuvre au 1er janvier, j'espère néanmoins que ce sujet, qui est ouvert depuis longtemps, ne sera pas encore retardé d'une année entière. Il s'agit d'un outil indispensable pour mettre en oeuvre un réel dialogue entre professionnels de santé, notamment entre la ville et l'hôpital.
Pourriez-vous nous indiquer dans quelle mesure la lettre de sortie est réellement mise en oeuvre ?
Le DMP a-t-il fait l'objet de tests, notamment auprès de médecins ?
La ministre a répété l'engagement présidentiel d'assurer la prise en charge totale des soins dentaires et ophtalmologiques. Disposez-vous d'un calendrier de mise en oeuvre ? Quelle sera la place des assurances complémentaires ?
Mme Victoire Jasmin . - Je voudrais évoquer le sujet de la prévention et notamment auprès des personnes handicapées qui connaissent des difficultés d'accès à la mammographie ou même à des examens gynécologiques.
Les CCAS sont souvent sollicités pour compléter l'action de l'assurance maladie, notamment en faveur des publics fragiles. Comment soutenir l'action des CCAS ?
Sur la vaccination, mais également les questions de résistances aux antibiotiques ou sur l'impact de l'alimentation ou de l'agriculture en termes de santé publique, un travail global doit être mené.
Mme Véronique Guillotin . - L'innovation peut provenir de la technologie mais également des modes d'organisation. Les initiatives locales ne manquent pas, mais il est parfois nécessaire de fournir l'ingénierie permettant de développer ces expérimentations.
Par ailleurs, une évolution des modes de tarification est nécessaire pour permettre une meilleure coordination des professionnels de santé.
Le développement de l'hospitalisation en ambulatoire pose aussi la question de l'hospitalisation à domicile, qui connaît un développement plus ou moins facile selon les territoires.
En matière d'accès à la prévention dans les territoires les plus défavorisés, ne serait-il pas pertinent de mettre en place des maisons de la prévention ?
M. Jean Sol . - Où en sommes-nous dans la conclusion des contrats d'amélioration de la qualité et de l'efficience des soins (Caques) ? Quel est l'échéancier de signature de ces contrats ? Quelles modalités d'incitation ou de pénalité pour les établissements de santé sont envisagées ? Ces contrats comportent-ils un volet relatif à l'éducation thérapeutique ? Comment ces contrats concerneront-ils les GHT ?
M. Nicolas Revel . - Concernant la branche AT-MP, nous n'avons pas de moyens techniques de connaître la réalité de la sous-déclaration. Elle est évidemment nettement plus importante en matière de maladies professionnelles.
Une commission présidée par Jean-Pierre Bonin estimait cette sous-déclaration aux alentours de 1 milliard d'euros, chiffre qui est repris dans le PLFSS.
Néanmoins la branche est en excédent structurel. On aurait pu proposer une réduction des cotisations mais il a été décidé, en concertation avec les employeurs, de transférer 500 millions d'euros de cotisations vers la branche maladie.
S'agissant des 30 % d'actes inutiles ou redondants, l'estimation avancée par la ministre, qui a une longue expérience professionnelle dans le monde de la santé, est cohérente avec les calculs de l'OCDE, dont je ne doute pas du sérieux.
Ce chiffre donne un ordre de grandeur qu'il n'est certainement pas possible d'affiner mais tous les professionnels s'accordent pour dire qu'il y a des actes inutiles ou redondants qui pourraient être évités. Cela passe par une réflexion sur la tarification, sur la mise en oeuvre du DMP.
Il faut aussi agir pour éviter d'avoir à ré-hospitaliser des patients pris en charge en ambulatoire ou sur le recours aux SSR alors que des soins de villes seraient suffisants. Une réflexion peut aussi être menée sur la surconsommation des médicaments et des dispositifs médicaux et sur les quantités dispensées. On constate également que des traitements sont parfois délivrés mais que le patient ne les suit pas.
La sous-médicalisation coûte cher également, il faut agir sur la prévention et veiller à prendre en charge à temps.
Enfin, la question de la formation des professionnels de santé et de la diffusion des recommandations formulées notamment par la HAS doit être traitée.
Il existe donc de nombreux leviers d'efficience médico-économique sur lesquels on peut agir sans nuire à la bonne prise en charge.
Tous les pays sont concernés. Il y a un important travail à faire sur les recommandations de bonne pratique. L'evidence-based medicine est très développée dans des pays comme la Belgique ou la Finlande : le sujet est ouvert avec le Collège de médecine générale. La sur-densité en professionnels de santé peut également conduire à la non pertinence : des négociations sont en cours avec les infirmiers et les masseurs-kinésithérapeutes. Un autre levier est d'agir sur l'intéressement des acteurs. Le discours volontariste porté par la ministre aidera à avancer sur ce sujet essentiel.
Sur la répartition entre les branches du produit de CSG, je n'ai pas connaissance d'un effet quelconque de trésorerie. Il faut interroger la direction de la sécurité sociale.
Les pratiques avancées n'entrent pas dans le cadre des expérimentations de l'article 35 du PLFSS. Pour les coopérations portées par l'association Asalee, une pérennisation des financements est par ailleurs prévue.
L'article 35 consiste-t-il à demander au Parlement de signer un chèque en blanc ? Aujourd'hui, des expérimentations ne marchent pas et des initiatives locales sont bloquées. Nous avons proposé ce choix qui repose sur le pari d'une habilitation large. Un enjeu sera ensuite celui du suivi des expérimentations par le comité stratégique et le Parlement, et des suites qui y seront données. Le débat ne sera pas capté par les gestionnaires.
Concernant la chirurgie ambulatoire, la question sur les tarifs susceptibles d'être un frein à son développement me surprend. Ce point doit être approfondi.
L'hospitalisation à domicile bénéficie d'un milliard d'euros. Nous travaillons à lui trouver sa juste place.
Le tiers-payant, obligatoire pour les bénéficiaires de la CMU-C et de l'ACS, est une réponse au problème du renoncement aux soins mais ce n'est pas la seule. Une consultation avec la carte Vitale donne lieu à un remboursement dans le délai de 7 jours.
Un rapport de l'assurance maladie et des organismes complémentaires est parvenu à peu près aux mêmes conclusions que celui de l'Igas qui vient d'être remis à la ministre en charge de la santé. Seul le tiers payant intégral présente un réel intérêt en termes d'accès aux soins. Or, les organismes complémentaires n'ont pas encore atteint ce degré d'avancement.
Pour la ministre, le tiers payant demeure l'horizon. Il a vocation à se développer dès lors que les outils existent mais il est inutile d'en faire un totem empêchant d'avancer sur le reste. D'ailleurs, dès que cela fonctionne, les médecins s'en saisissent.
S'agissant de l'évolution du RSI, je pense que la formule du guichet unique sera bien trop complexe à transposer ; il me semble trop difficile de gérer un front office commun à au moins trois branches de la sécurité sociale. Les ex-affiliés au RSI seront donc traités comme l'ensemble des assurés du régime général. Il me semble en outre que l'on rencontre rarement un problème global de cotisation ou de prestation qui conduise à devoir s'adresser le même jour à plusieurs branches de protection sociale... L'action sanitaire et sociale continuera cependant de faire l'objet d'une gouvernance spécifique.
Sur la question des transports sanitaires inter-établissements, l'enjeu me paraît être celui de la responsabilisation des établissements, alors que les dépenses correspondantes leur sont aujourd'hui totalement exogènes et ne relèvent d'ailleurs même pas de l'Ondam hospitalier. Il me semble indispensable de responsabiliser sur cette question l'ensemble des prescripteurs dont les établissements hospitaliers font partie. L'intégration des dépenses afférentes aux transports inter-établissements me paraît être une manière de le faire même si je sais les réactions que cette solution suscite.
Il sera demain possible aux praticiens hospitaliers qui le souhaitent d'effectuer des consultations dans des centres ou maisons de santé ; il me semble que c'est là une des réponses à apporter à la pénurie d'installations nouvelles dans les territoires sous-dotés.
S'agissant de l'évolution des dépenses de soins, la solution que vous proposez, Madame Cohen, nécessiterait de trouver 4 milliards supplémentaires chaque année : ce n'est pas si simple. Surtout, une progression annuelle des dépenses de l'ordre de 4 % me paraîtrait assez peu légitime, compte tenu des nombreux leviers d'efficience qui existent toujours dans notre système de soins. Le plus important me semble être d'équilibrer les comptes afin d'éviter des déremboursements d'ampleur.
Lutter contre le renoncement aux soins est un des leviers de maîtrise des dépenses. La Puma a réduit les cas de rupture des droits. Il existe cependant des assurés qui renoncent aux soins en raison du reste à charge mais également pour des raisons psychologiques. Les caisses primaires travaillent sur ce sujet, notamment au travers du dispositif Pfidass pour assurer l'accès à des soins effectifs.
Sur la prévention, une stratégie nationale de santé sera prochainement annoncée, elle sera déclinée au printemps en un plan national. Le PLFSS prévoit d'ores et déjà des mesures fortes sur la vaccination et le tabac.
L'assurance maladie dispose d'un Fonds national de prévention, d'éducation et d'information sanitaires, qui doit être renégocié dans le cadre de la prochaine convention d'objectifs et de gestion et d'un fonds tabac.
Les modes de rémunération doivent tenir compte des objectifs de prévention, à travers la ROSP notamment.
Nous discutons beaucoup avec les syndicats de médecin mais également avec les médecins de terrain au sujet de la mise en place du DMP.
Les négociations relatives à la prise en charge des soins dentaires sont ouvertes depuis septembre, les travaux relatifs aux audioprothèses et à l'optique seront lancés avant la fin de l'année. Ces travaux associent les professionnels mais aussi les organismes d'assurance complémentaire. Ils doivent permettre de définir des paniers de soins pris en charges ainsi que des plafonds de prix.
La signature de Caques avec l'ensemble des établissements est en cours, la loi nous oblige à le faire d'ici la fin de l'année. Une réflexion devra par la suite être menée sur le contenu de ces contrats et notamment sur les indicateurs retenus.
Mme Marine Jeantet, directrice
des risques professionnels
de la Caisse nationale d'assurance maladie
Réunie le 31 octobre 2017, sous la présidence de M. Alain Milon, président, la commission procède à l'audition de Mme Marine Jeantet, directrice des risques professionnels de la Caisse nationale d'assurance maladie.
M. Alain Milon , président . - Nous poursuivons à présent nos auditions préalables à l'examen, la semaine prochaine, du projet de loi de financement de la sécurité sociale pour 2018. Nous recevons Mme Marine Jeantet, directrice des risques professionnels à la caisse nationale d'assurance maladie des travailleurs salariés, pour évoquer la situation de la branche des accidents du travail et maladies professionnelles (AT-MP), aux spécificités de laquelle nous sommes particulièrement attachés.
Avec un peu plus de 13 milliards d'euros de dépenses, cette branche pèse d'un poids relativement modeste au sein de la sécurité sociale. Pour autant, elle soulève des enjeux majeurs pour l'amélioration de la prévention des sinistres d'origine professionnelle. Le renforcement des actions portant sur la santé au travail est l'une des priorités définies dans la convention d'objectifs et de gestion, ou COG, signée par la branche avec l'État pour les années 2014 à 2017.
D'autres objectifs ont été assignés à la branche AT-MP au cours du temps, comme la prise en charge des victimes de l'amiante. Depuis le 1 er octobre dernier, elle est également en charge du compte personnel de prévention réformé par les ordonnances « travail ». L'enjeu est de faire de ce compte un réel outil de prévention et non pas seulement de réparation.
Dans ce contexte qui semble évoluer très vite, pourriez-vous, madame la directrice, nous dresser un panorama général de la branche et des principales orientations retenues pour les années à venir ?
Mme Marine Jeantet, directrice des risques professionnels à la caisse nationale d'assurance maladie des travailleurs salariés. - La branche AT-MP, quoique plus que centenaire, produit encore des résultats, notamment en matière de sinistralité. Le nombre d'accidents du travail s'est stabilisé depuis quelques années, après avoir été diminué de près de 80 % depuis 1945. Quant aux maladies professionnelles, elles s'atténuent légèrement ; les troubles musculo-squelettiques y sont désormais dominants. Ces résultats ne sont pas dus au hasard : ils sont le fruit de l'accompagnement quotidien des entreprises qu'effectue le réseau des caisses d'assurance retraite et de la santé au travail, ou Carsat.
Investir dans la prévention est rentable ! Il est important de le rappeler quand on débat, dans le cadre de la renégociation de la COG, d'une possible réduction des moyens qui y sont alloués.
Par ailleurs, nous restons un assureur ; nous tarifons en fonction du risque. Cette tarification modulée, incitative à la prévention, est efficace. Elle produit également de bons résultats financiers : notre branche est en excédent de plus d'un milliard d'euros.
Les transferts représentent toujours un poids financier important : 15 % de nos ressources font l'objet d'un transfert vers la branche maladie. Le poids historique de l'amiante diminue au cours du temps, grâce à la réduction de l'exposition, mais reste important. La branche supporte désormais un nouveau poids, qui sera sans doute durable, du fait de la réforme du compte professionnel de prévention, ancien compte pénibilité, qui a été transféré vers notre branche par les ordonnances « travail ». Ce poids a été mutualisé, dans une majoration de taux, entre l'ensemble des entreprises, quelle que soit l'exposition de leurs salariés à la pénibilité.
Le poids du contentieux reste lui aussi important : l'employeur ou l'assuré font souvent grief à la branche AT-MP de la reconnaissance ou non d'un sinistre. Notre gestion des contentieux a été améliorée mais ils pèsent toujours plus de 400 millions d'euros, ce qui n'est pas négligeable.
Notre branche a su s'adapter aux évolutions du monde du travail et, notamment, à la tertiarisation de l'économie. Les lombalgies représentent aujourd'hui 20 % des accidents du travail et nous coûtent 1 milliard d'euros par an ; nous lancerons prochainement une campagne de prévention sur ce sujet. Les risques psycho-sociaux sont aussi très importants ; il faut documenter la réalité dans les différents secteurs d'activité afin de développer par la suite des actions de prévention.
Notre branche s'adapte aussi au vieillissement de la population des travailleurs salariés. Toujours plus de travailleurs âgés, souffrant de maladies chroniques, doivent être pris en charge. La France est en retard par rapport à d'autres pays européens quant au maintien en emploi de ces personnes. C'est un réel enjeu de société : maintenir quelqu'un dans l'emploi non seulement lui assure une insertion sociale, mais lui permet aussi de continuer de cotiser. Il faut accompagner les entreprises pour qu'il ne soit pas plus avantageux pour elles de licencier ou de placer ces travailleurs en invalidité. Ce sera un grand volet de notre prochaine COG.
Notre branche essaie de s'adapter aux besoins de ses publics. Pour les assurés, nous pouvons faire plus pour la détection en amont des maladies professionnelles et pour permettre aux salariés d'accéder à leurs droits : la sous-déclaration est un problème. Accompagner les assurés dans leur demande de reconnaissance de maladie professionnelle est crucial ; c'est encore aujourd'hui un parcours du combattant. Pour les entreprises, nous développons, conjointement avec l'assurance maladie, une offre de services numériques moderne, notamment pour répondre aux besoins des TPE. Une offre « grands comptes » est aussi en cours de développement.
M. Gérard Dériot , rapporteur de la branche accidents du travail et maladies professionnelles . - Si la branche est bénéficiaire, c'est grâce à son mode de financement, qui repose quasi-exclusivement sur les entreprises, via les cotisations employeurs.
Celles-ci sont donc incitées à faire diminuer le nombre d'accidents du travail et le résultat est là. En revanche, on constate une légère fluctuation de l'incidence des accidents de trajet qui surviennent entre le domicile et le lieu de travail.
La branche a été capable de prendre en charge l'indemnisation des travailleurs victimes de l'amiante, ce qui représente une charge importante puisque ces prestations constituent 16 % des dépenses totales.
Depuis le 1 er octobre dernier, elle assure une nouvelle mission : le financement de la réforme du compte professionnel de prévention de la pénibilité. Quelles en sont les conséquences pour l'organisation de la caisse ? Quelles seront les modalités précises de financement par la branche AT-MP ? Quid de l'impact sur la fraction mutualisée du taux de cotisation ? Comment envisagez-vous la montée en charge du dispositif, en termes à la fois de nombre d'assurés et de dépenses ? Il s'agit d'une nouvelle dépense mutualisée de la branche, à rebours de la logique de prévention qui constituait sa vocation historique.
Je voudrais également évoquer la contribution de la branche AT-MP à la branche maladie au titre de la sous-déclaration. Le montant de cette contribution s'élève aujourd'hui à 1 milliard d'euros, soit près de 8 % des dépenses de la branche. J'ai interrogé le directeur général de la Cnam sur ce point, mais il m'a pas répondu ne pas disposer de statistiques précises, alors que la Cnam se montre capable d'en produire sur les sujets les plus divers ! Comment mieux évaluer cette sous-déclaration ? La commission ad hoc l'a estimée à un montant compris entre 800 millions et 1,5 milliard d'euros, une fourchette vraiment très large !
La situation financière de la branche AT-MP est saine, avec une dette apurée et des excédents depuis cinq exercices. Nous avons donc les ressources financières pour renforcer les efforts de prévention. Pouvez-vous nous indiquer comment seront employés les excédents ?
Enfin, pouvez-vous faire un point sur l'évolution de la sinistralité, à la fois pour les accidents du travail et les maladies professionnelles ?
Mme Marine Jeantet. - Le nombre d'accidents de trajet est en réalité extrêmement fluctuant, ni en hausse ni en baisse. Deux éléments expliquent leur nombre : la politique de sécurité routière - les accidents ont beaucoup baissé au moment de la mise en place du permis à points et des radars - et la météo.
J'insiste sur le changement de nom du compte pénibilité, devenu compte professionnel de prévention (C2P). Il est axé sur une logique de prévention, et sa gestion, auparavant confiée à la Cnav, nous revient désormais. Le transfert s'achèvera d'ici à la fin de l'année. La Cnav avait mis en place un dispositif d'ouverture et de gestion des droits, et n'avait pas développé l'activité de prévention en entreprise.
Quatre facteurs - trois portant sur les troubles musculo-squelettiques, un sur l'exposition aux risques chimiques - ont été « renvoyés » vers le dispositif de 2010 et ne permettent plus de créditer des points. La contrepartie de l'accord conclu avec les partenaires sociaux sur ce sujet a été le renforcement de la prévention.
Nous évoquerons cette question avec l'État lors des négociations, qui commenceront la semaine prochaine, sur les moyens alloués à la convention d'objectifs et de gestion.
Pour l'instant, nous sommes soumis à la réduction moyenne envisagée pour l'ensemble des branches de la sécurité sociale. Mais la prévention suppose l'emploi de personnels chargés de se rendre dans les entreprises pour y encourager les actions nécessaires, une méthode que nous savons efficace. Ne serait-il pas préférable d'investir dans ces effectifs pour éviter un coût social ? La ministre du travail approuve tout à fait cette logique de prévention. Nous verrons quels seront les arbitrages faits dans les prochains mois et les moyens qui nous seront attribués.
Je veux aussi évoquer l'impact sur le processus de reconnaissance des maladies professionnelles. Les quatre facteurs supprimés représentent 100 000 personnes : si 30 % d'entre elles font une demande de reconnaissance de maladie professionnelle, nous aurons une augmentation de 30 % du nombre de dossiers à examiner, ce qui ne pourra qu'avoir un impact sur les délais d'instruction.
Les ordonnances ouvrent un nouveau droit à la formation aux assurés. La branche s'est construite à la fin du XIXe siècle sur la nécessité de prévoir un revenu de substitution pour ceux qui devaient s'arrêter de travailler. Les rentes constituaient une forme de réparation. Aujourd'hui, dans une économie tertiarisée, la problématique est différente. Les victimes, notamment celles qui ont fait un burn-out, cherchent avant tout une forme de reconnaissance et une aide pour retrouver du travail. Il s'agit souvent de personnes assez jeunes, qui doivent encore travailler plusieurs décennies. Le droit à la formation peut être intéressant dans cette perspective.
J'en viens à la sous-déclaration, qui est un sujet sensible au sein de la branche ! Elle concerne surtout les maladies professionnelles, car les accidents du travail doivent être déclarés dans les 48 heures par l'employeur, qui risque gros s'il ne le fait pas. La demande de reconnaissance de maladie professionnelle, à l'inverse, doit être faite par l'assuré. Or nombreux sont ceux qui ne connaissent pas leurs droits.
M. Jean-Marie Vanlerenberghe , rapporteur général . - Ils ont peur de perdre leur travail !
Mme Marine Jeantet. - Généralement non, car les cancers touchent le plus souvent des personnes qui sont déjà à la retraite.
M. Jean-Marie Vanlerenberghe , rapporteur général . - Pourquoi ne déclarent-ils pas leur maladie ?
Mme Marie-Noëlle Lienemann . - Plus les personnes sont modestes, moins elles connaissent leurs droits.
Mme Marine Jeantet. - Effectivement, les personnes concernées sont plutôt d'origine modeste et sont davantage préoccupées par la lutte contre leur maladie que par une éventuelle demande de reconnaissance de maladie professionnelle.
Nous proposons deux mesures. Il s'agit, d'une part, d'améliorer la détection de ces maladies, comme nous l'avions fait pour les cancers de la vessie il y a quelques années, en démarchant les personnes atteintes d'une affection de longue durée et en utilisant les médecins-conseils pour sensibiliser les patients à l'origine éventuellement professionnelle de leur maladie. Il s'agit, d'autre part, de développer un accompagnement des malades, par exemple en les aidant à constituer leur dossier. Nous essayons d'ailleurs de simplifier la procédure.
Malgré les efforts menés par la branche, le montant de la sous-déclaration est toujours de 1 milliard d'euros.
M. Gérard Dériot , rapporteur . - Il n'a pas évolué depuis trois ans mais il avait augmenté auparavant !
Mme Marine Jeantet. - Certes, mais on craignait que le montant n'atteigne 1,2 milliard d'euros. Tout cela relève d'un arbitrage politique qui n'est pas de ma compétence.
M. Gérard Dériot , rapporteur . - Il faut voir la réalité : cela contribue à l'équilibre de la branche maladie...
Mme Marine Jeantet. - ... qui sera à l'équilibre dans quelques années !
M. Gérard Dériot , rapporteur . - Je ne comprends vraiment pas pourquoi la Cnam ne peut parvenir à des évaluations plus précises !
Mme Marine Jeantet. - L'assurance maladie n'est pas la mieux placée pour établir de telles statistiques. Le recours à une commission extérieure est une bonne solution car elle permet d'agréger les données provenant d'autres organismes.
M. Jean-Marie Vanlerenberghe , rapporteur général . - Un transfert de cotisations AT-MP de 0,3 point à l'assurance maladie n'est-il pas prévu l'an prochain ?
Mme Marine Jeantet. - La contribution au titre de la sous-déclaration représente ce que doit la branche AT-MP pour des accidents de travail ou maladies professionnelles pris en charge par l'assurance maladie.
La logique assurantielle de la branche AT-MP veut qu'une fois la dette remboursée, les cotisations doivent baisser. Les négociations ont effectivement conduit à diminuer les cotisations AT-MP et à augmenter, en parallèle, les cotisations pour l'assurance maladie, qui est déficitaire. Il a peut-être été maladroit de lier les deux, car si l'impact sur les cotisations des employeurs était neutre, les cotisations AT-MP avaient, elles, réellement baissé !
Il va se passer de nouveau la même chose en 2018. Comme la branche AT-MP est excédentaire de 1 milliard d'euros, une baisse des cotisations devrait être prochainement décidée. Elle conduira à une réduction du solde de 500 millions d'euros. Le taux est ajusté en fonction des besoins de la branche, ce qui est une mesure de bonne gestion.
Comme la trajectoire financière du C2P n'est pas encore très claire, il est préférable d'attendre de voir comment la situation va évoluer. C'est la raison pour laquelle nous n'avons pas intérêt à diminuer trop rapidement les cotisations, d'autant que nous devons investir dans la prévention.
S'agissant de l'utilisation des excédents, en plus de la baisse des cotisations, nous souhaitons développer des mesures incitatives pour les entreprises. J'aimerais notamment mettre en place, sur le modèle du bonus de rémunération des médecins qui ont rempli leurs objectifs de bonnes pratiques, une rémunération sur objectifs des entreprises. Ma cible prioritaire est les PME qui ont moins de moyens pour investir dans des services de prévention et auxquelles serait proposé un contrat générique, avec des objectifs définis (taux de maintien en emploi des seniors, respect des obligations légales...). Ce type d'instrument incitatif plaît aux entreprises.
Je n'exclus pas non plus d'utiliser les excédents de la branche pour accompagner les entreprises dans le maintien d'assurés spécifiques dans l'emploi. J'ai fait des voyages d'études à l'étranger pour examiner les dispositifs qui pourraient être transposés en France. Pour l'instant, nous n'anticipons pas le retour à l'emploi des personnes en arrêt maladie, alors qu'il s'agit d'une question fondamentale.
Présidence de Mme Colette Giudicelli, vice-présidente
Mme Pascale Gruny . - Je veux évoquer la médecine du travail. La loi « travail » a réduit le nombre de visites et en a modifié les modalités. C'est, à mon avis, une erreur du point de vue de la prévention. Le travail du médecin, en collaboration avec l'entreprise, est souvent très positif pour le maintien dans l'emploi tout au long de la carrière. Les moyens ont diminué...
Mme Laurence Cohen . - On se demande qui les a diminués !
Mme Pascale Gruny . - Par exemple, de nombreuses entreprises, même les plus petites, préparent les documents uniques d'évaluation des risques (DUER), en se faisant aider, le cas échéant, par les chambres de commerce. Mais elles ont aussi besoin des médecins.
Vous évoquez les dispositifs d'incitation à la prévention. J'insiste, mettez des médecins du travail et tout ira mieux !
Mme Marine Jeantet. - Les médecins du travail sont nos partenaires privilégiés. Dans le cadre de la précédente COG, nous avons conclu avec eux des contrats pluriannuels d'objectifs et de moyens (CPOM) sur lesquels le rapport d'évaluation de la COG réalisé par l'IGAS était assez critique. Cela a néanmoins permis de montrer aux ingénieurs et aux médecins que nos approches étaient complémentaires. Nos 1 500 préventeurs et les 15 000 personnes travaillant dans les services de santé au travail sont notre force de frappe. Nous devons mieux nous organiser, ce qui passera par des regroupements de ces services. Nous savons concevoir des programmes, et à terme nous ne ferons plus que cela ; leur déploiement dépendra des services de santé au travail.
Sur le rôle du médecin du travail, il a certes un poids très important mais nous pouvons aussi nous appuyer sur des personnels paramédicaux, des ingénieurs, des techniciens, des ergonomes... Au Danemark, le maintien dans l'emploi est assuré par des assistantes sociales et l'approche est multidisciplinaire. Nous devons sortir de notre vision très « médico-centrée ». Vu le manque de praticiens, je suis persuadée que la médecine du travail n'existera plus dans dix ans. Il faut trouver d'autres moyens d'action et travailler davantage avec les généralistes. C'est le cas au Danemark qui dispose aussi d'ergonomes très bien formés, intermédiaires entre l'entreprise et le médecin généraliste.
Une précision en ce qui concerne les DUER : une étude conduite avec l'Institut national de recherche et de sécurité (INRS) a montré que 50 % des TPE n'en disposaient pas.
Nous allons également élaborer un programme spécifique à destination des experts-comptables afin qu'ils relayent nos offres auprès des chefs d'entreprise car ils sont les tiers de confiance des petites entreprises.
Mme Marie-Noëlle Lienemann . - Une estimation financière de l'extension de la reconnaissance de maladies professionnelles au burn-out a-t-elle été réalisée ?
Mme Marine Jeantet. - Nous organisons une conférence de presse le 5 décembre prochain sur cette question. Nous essayons d'évaluer les conséquences de la reconnaissance des risques psychosociaux non seulement en maladie professionnelle mais aussi en accident du travail. De nombreux cas de burn-out sont déjà reconnus comme accidents du travail. Quand nous disposerons d'informations plus détaillées (secteurs d'activité concernés, impact de la consommation d'anxiolytiques sur la santé...), nous pourrons intervenir de manière préventive et plus efficacement. Je veux souligner que la prise en charge n'est en tout cas pas négligeable.
Mme Marie-Noëlle Lienemann . - Une réflexion est-elle menée sur le déclenchement de l'accident du travail ou de la maladie professionnelle ? Je pense au récent jugement sur l'amiante.
Mme Marine Jeantet. - Le projet de loi de financement de la sécurité sociale pour 2018 clarifie les choses : la prise en charge pourra prendre effet à compter de la date qui précède de deux ans la demande de reconnaissance de la maladie professionnelle.
M. Dominique Watrin . - Nous devons bien évidemment avoir un débat sur l'utilisation des excédents de la branche AT-MP. Nous ne sommes pas favorables à une baisse des cotisations. Mais il faut surtout avoir une réflexion plus large, pour passer d'une culture réparatrice et compensatrice à une démarche de prévention, d'éducation et de promotion du travail et de la santé. Les inégalités en termes d'espérance de vie sont telles entre les catégories professionnelles que ce sujet doit être au centre de notre réflexion.
Une part des excédents ne serait donc pas siphonnée et il existerait une marge de manoeuvre dans le cadre de la COG. J'évoquerai trois pistes.
D'abord, la réparation. En Lorraine, comme dans le Nord-Pas-de-Calais, des mineurs ont du mal à faire reconnaître leur maladie professionnelle ou l'aggravation de leur taux de silicose. Les organismes instructeurs de l'assurance maladie poussent au contentieux, ce qui retarde de quelques années les décisions de reconnaissance de maladie professionnelle.
Ensuite, les services à la personne. Le taux de sinistralité est trois fois supérieur à la moyenne nationale. Chaque année, la situation empire. Le travail est normé et cadencé dans ce secteur qui est en crise financière et dont il faudrait revoir le modèle économique.
Enfin, le C2P. Les risques chimiques ayant été retirés, les employeurs sont-ils dorénavant dispensés de rédiger les fiches d'exposition ? La possibilité d'un risque de vide juridique avait été évoquée, ce qui constituerait un recul majeur en termes de traçabilité des modalités des durées d'exposition.
Mme Marine Jeantet. - Les syndicats de mineurs que j'ai récemment reçus m'ont plutôt fait part de leurs inquiétudes quant au suivi post-professionnel qui ne fonctionne pas bien, pour les mineurs comme pour l'ensemble des assurés d'ailleurs. Avant une éventuelle reconnaissance de maladie professionnelle, les assurés ont droit à un dépistage renforcé s'ils ont été exposés à certains risques. Les mineurs sont particulièrement concernés, car ils sont polyexposés. Nous avons préparé une nouvelle mouture du dispositif que nous avons présentée aux syndicats, lesquels ont semblé satisfaits. Elle sera testée sur cette catégorie professionnelle dès 2018 et nous espérons ensuite une rapide montée en charge.
Les services à la personne seront un des axes prioritaires de la future COG qui fixera les objectifs pour les quatre ans à venir. L'État employeur s'est préoccupé de la question car ce service est principalement financé par des fonds publics. La ministre prépare un plan d'action pour les Ehpad. Nous avions déjà testé des actions, puisque les caisses d'assurance retraite et de la santé au travail (Carsat) avaient mis en place des programmes régionaux d'action sur les soins à la personne. Il faut sensibiliser le payeur, le donneur d'ordre. Le taux de sinistralité est plus important encore que dans le BTP car il n'y a pas de culture de la prévention. Le personnel - il s'agit souvent de femmes très peu qualifiées, en deuxième partie de carrière - est particulièrement exposé. Il ne faut pas oublier non plus de mentionner le problème de la ressource : les conseils généraux peinent à trouver des candidats pour exercer ces métiers !
Sur les fiches d'exposition, la suppression des quatre facteurs n'exonère pas les entreprises de la mise en place d'actions de prévention au-dessus d'un certain seuil qui sera défini par décret. Les Carsat devront suivre les entreprises concernées.
Mme Brigitte Micouleau . - Les lombalgies constituent 20 % des accidents du travail. Les services d'aide à domicile et les maisons de retraite sont les premiers à en pâtir. Outre la prévention et la formation, que faire de plus pour aider ces professionnels lorsqu'ils n'ont plus de personnels ?
Mme Marine Jeantet. - Cela fait cinquante ans que nous travaillons sur cette question ! Nous allons adresser aux établissements une liste des aides techniques existantes car ils les connaissent mal. Je citerai un exemple simple : il faut s'échauffer avant de porter un malade. Nous allons sensibiliser les agences régionales de santé et les conseils départementaux, bref tous les donneurs d'ordre, afin qu'ils intègrent cette dimension dans les exigences de qualité qu'ils imposent aux établissements.
Mme Corinne Imbert . - Je ferai juste une remarque. En ce qui concerne les métiers d'aide à la personne, votre priorité va à la prévention dans les établissements. Mais il ne faut pas oublier les services d'aide à domicile qui sont confrontés à des problèmes de financement et de tarification mais qui souffrent aussi de l'absentéisme des personnels. Ces derniers travaillent de façon isolée, au domicile des personnes dont ils sont chargés. Je rappelle que le maintien à domicile est une priorité. Les départements font déjà beaucoup mais ils ne peuvent être les seuls à intervenir.
Mme Marine Jeantet. - Vous avez raison, d'autant que, comme je l'ai dit, la situation devient critique en raison de l'absence de réserve d'emplois.
MM.
Gérard Rivière, président du conseil
d'administration,
et Renaud Villard, directeur
de la Caisse nationale
d'assurance vieillesse
Réunie le 18 octobre 2017, sous la présidence de M. Alain Milon, président, la commission procède à l'audition de MM. Gérard Rivière, président du conseil d'administration, et Renaud Villard, directeur de la Caisse nationale d'assurance vieillesse.
M. Alain Milon , président . - Je souhaite la bienvenue à M. Gérard Rivière, président du conseil d'administration de la Caisse nationale d'assurance vieillesse, et à M. Renaud Villard, directeur.
Le 4 octobre, le conseil d'administration de la Cnav a émis un avis majoritairement favorable sur le PLFSS. Nous souhaitons aujourd'hui évoquer avec vous les mesures qui concernent les prestations vieillesse et l'organisation de la branche, notamment l'intégration du régime social des indépendants au régime général.
Nous souhaitons aussi connaître votre sentiment sur la mise en place d'un régime universel de retraites, objectif auquel va désormais se consacrer le Haut-Commissaire à la réforme des retraites, Jean-Paul Delevoye, nommé par le Président de la République, et René-Paul Savary, pour notre commission.
Enfin, quelle que soit l'organisation de notre système, elle n'apportera pas nécessairement de réponse à la question du financement des retraites. Nous savons bien, dans cette commission, que le retour à l'équilibre de la branche vieillesse annoncé l'an dernier n'est qu'apparent puisque le Fonds de solidarité vieillesse concentre l'essentiel des déficits. Cette situation n'aura par ailleurs été que très provisoire, le PLFSS prévoyant des déficits croissants à compter de 2019. Ne devra-t-on pas procéder à des mesures d'ajustement sans attendre une future réforme systémique ?
Monsieur le président, je vous laisse la parole pour un propos introductif.
M. Gérard Rivière, président du conseil d'administration de la Caisse nationale d'assurance vieillesse . - Merci, monsieur le président. Je dirai tout d'abord quelques mots sur les comptes de la Cnav, les projections financières, le Fonds de solidarité vieillesse, et sur la question d'un régime universel.
Depuis une douzaine d'années, le régime général était déficitaire. La réforme des retraites, le décret du 12 juillet 2012 et la loi du 20 janvier 2014 ont modifié l'âge légal de départ en retraite, allongé la durée de cotisation pour bénéficier d'une retraite à taux plein et apporté des cotisations nouvelles à la branche.
Ces diverses mesures ont permis un retour à l'équilibre. La Cnav était excédentaire de 0,9 milliard d'euros en 2016 et de 1,1 milliard en 2017. Cet excédent aurait pu être supérieur s'il n'avait pas été décidé de retransférer le financement du minimum contributif à la branche vieillesse, lequel avait été transféré au Fonds de solidarité vieillesse en 2010 afin de diminuer le déficit facial de la Cnav. En 2016, la Cnav revenant à l'équilibre, on a fait le mouvement inverse car le Fonds de solidarité vieillesse est toujours lourdement déficitaire !
À partir de 2018, la Cnav sera en très léger déficit de 0,7 milliard d'euros. Le déficit atteindrait 3,06 milliards d'euros en 2020, soit 0,1 point de PIB.
La facilité, c'est de globaliser les comptes de la Cnav et du Fonds de solidarité vieillesse et de dire que le régime général est toujours lourdement déficitaire. Je rappelle que, en 1994, la décision du gouvernement de l'époque de créer un Fonds de solidarité vieillesse avait été unanimement approuvée. Il s'agissait de faire financer par la solidarité nationale toutes les périodes non contributives validées par nos régimes de retraite, essentiellement les périodes de chômage. Sans prise en charge de ces périodes, le niveau des retraites ne serait pas ce qu'il est aujourd'hui, notamment pour les salariés du privé, dont les fins de carrière sont particulièrement difficiles. Les périodes de maladie et les congés de maternité sont désormais financés respectivement par l'assurance maladie et par la Cnaf. Ces financements ont été clarifiés, ce dont tout le monde se réjouit.
Reste le problème du financement du Fonds de solidarité vieillesse. Ce fonds est en déficit de 3,8 milliards d'euros. Il sera à l'équilibre en 2020.
Sous l'effet de l'amélioration projetée de la situation de l'emploi, le FSV deviendrait ainsi excédentaire dans les années 2020. J'ai volontairement limité les projections de déficit de la branche vieillesse à 2020, même si le Conseil d'orientation des retraites a pris la mauvaise habitude de faire des prévisions à 2040, voire à 2070. En effet, d'ici à 2040, il y aura quatre élections présidentielles et autant d'élections législatives. Si toutes ces échéances démocratiques ne permettent pas de prendre les mesures susceptibles de redresser la situation, c'est à désespérer de tout...
En outre, comment projeter l'augmentation du PIB sur 55 ans ? Cela aboutit à un déficit projeté de 64,5 milliards en 2070, et ni vous ni moi ne serons plus là pour le vérifier. Une échéance fixée à 2030 permet de se projeter et de prendre les mesures nécessaires car le déficit de la Cnav représenterait tout de même 14,5 milliards d'euros, soit 0,5 % de PIB.
Des mesures doivent donc être prises car je ne me satisfais pas d'un déficit, fût-il léger. La sécurité sociale n'a en effet pas vocation à engranger des déficits année après année. L'amortissement de la dette sociale est en vue puisque, toutes choses égales par ailleurs, la Cades devrait avoir terminé le remboursement de la dette d'ici à 2024 ou à 2025.
Je rappelle que 16,5 milliards d'euros sont consacrés chaque année au remboursement de la dette sociale, au travers principalement de la CSG et de la CRDS. L'année 2024 n'est pas demain mais c'est après-demain. Alors, ces 16,5 milliards d'euros seront disponibles pour financer d'autres besoins, pas forcément au sein de la branche vieillesse d'ailleurs.
Sur la réforme systémique, je n'ai pas plus de renseignements que vous. Comme électeur attentif et citoyen informé, je connais le souhait du candidat Macron, devenu Président de la République : faire en sorte qu'un euro de cotisation procure les mêmes droits à la retraite, quel que soit le statut de celui qui cotise. Dès lors, toutes les pistes d'atterrissage sont possibles. On peut considérer que trente-cinq régimes de base et complémentaires peuvent perdurer et s'organiser dans ce but mais on peut aussi considérer qu'une seule caisse de retraite de base et complémentaire unique et universelle est plus adaptée. Tout est possible.
Jean-Paul Delevoye, le Haut-Commissaire à la réforme des retraites, va entamer des concertations à ce sujet, je le rencontre la semaine prochaine. En modeste connaisseur du système de retraite, je pense que la piste d'atterrissage la plus probable devrait vraisemblablement se trouver au milieu, entre les deux extrêmes ; en tout cas, cela me semble souhaitable car le maintien de régimes de base et complémentaires par répartition me semble adapté au modèle social républicain français.
M. Alain Milon , président . - Il faudra un pilote automatique car, s'il y a sans doute beaucoup de pistes d'atterrissage ouvertes, il y a aussi beaucoup de brouillard...
M. Gérard Rivière. - Mais Jean-Paul Delevoye est un homme d'une grande sagesse.
M. René-Paul Savary , rapporteur pour la branche vieillesse. - En ce qui concerne les projections, l'échéance de 2050 paraît effectivement lointaine, mais l'échéance de 2030 semble adaptée. On a aussi évoqué, lors d'auditions antérieures, une période de projection de quinze années glissantes, ce qui semble intéressant. Qu'en pensez-vous ?
Pourriez-vous tirer un premier bilan, après six mois, de la LURA, la liquidation unique des régimes alignés ?
Où en est-on de l'intégration du FSV au sein de la Cnav ? C'était prévu pour le 1 er octobre 2015 mais il existe toujours une entité.
Comment voyez-vous le défi de la reprise du RSI en deux ans ?
Enfin, il faut que l'on examine toutes les pistes de réforme systémique pour trouver une solution. Nous rencontrons prochainement M. Delevoye à ce sujet, toutes les pistes devront être examinées sans a priori.
Par ailleurs, le système de vases communicants du FSV est inacceptable, ce système de tuyauterie me semble volontairement opaque, pour que le parlementaire ne s'y retrouve pas. Quel est votre avis sur le fait que certaines prestations, par exemple le minimum vieillesse, sont financées par le déficit ? Ce déficit, au travers de l'Acoss, qui emprunte à court terme à des taux négatifs, permet de générer des bénéfices !
M. Gérard Rivière. - Pour ce qui concerne les projections sur quinze ans glissants, tout dépendra de la réforme que l'on mènera.
À propos des tuyauteries que vous évoquez, je partage votre sentiment. D'ailleurs, je l'ai dit à la commission des comptes de la sécurité sociale, le 28 septembre dernier, et le secrétaire général de cette commission comme la Cour des comptes vont dans le même sens : il faut mettre un terme à ces financements opaques ; personne ne s'y retrouve, pas même les initiateurs. Depuis plus de vingt ans, j'observe ces transferts d'une année sur l'autre pour boucher des trous en en creusant d'autres ; c'est une politique digne du sapeur Camember... On doit cesser ces pratiques.
M. Renaud Villard. - À propos des quinze ans glissants, je ne sais pas s'il y a une temporalité idéale. L'échéance de 2070 avait vocation à rassurer les jeunes générations -je ne suis pas sûr que l'objectif soit atteint- mais, en 2002, avant les réformes de 2003, de 2008, de 2010 et de 2014, on projetait un déficit de 60 milliards d'euros pour le régime général en 2020, alors que l'on sera en réalité en léger déficit. L'horizon de 15 ou 20 ans est donc déjà très long au regard du temps démocratique, mais aussi de la capacité de notre système de protection sociale à s'ajuster. Cela montre en outre l'effet des réformes, qui corrigent peu à peu ce déficit ; sans elles, nous aurions été en très grande difficulté.
La liquidation unique des régimes alignés revient à un guichet unique pour trois régimes - régime général, salariés agricoles et RSI -, non seulement pour l'accueil mais aussi pour la gestion des pensions des personnes qui ont cotisé dans plusieurs régimes. Un seul des régimes est donc l'interlocuteur unique de ces retraités et il agrège tous leurs droits au travers d'un versement unique.
C'était un défi énorme pour l'organisation et pour la conception même du régime, mais cela s'est très bien passé, il n'y a eu aucun incident notable car les différents régimes impliqués ont accepté de ne plus être « propriétaires » de leurs cotisants. Certes, certains assurés ne comprennent toujours pas cette évolution mais il y a globalement une grande satisfaction qui se traduit par un très faible taux de recours.
En outre, le travail sur le guichet unique nous a préparés à l'adossement ou à la fusion du volet retraite du RSI car nous entretenons déjà un cousinage très proche. Nous avons rapproché nos règles et nos organisations.
Néanmoins, il ne s'agit pas d'une fusion simple, c'est un grand défi, et notre priorité demeure la qualité de service. Si l'on fait un jardin à la française technocratique, on aura fait beaucoup de travail pour rien, c'est pourquoi nous y travaillons d'arrache-pied.
Vous avez mentionné l'adossement en gestion du FSV à la Cnav ; ce projet est un peu avorté. Il s'agissait de mutualiser la gestion du FSV avec celle de la Cnav, mais en réalité, la gestion du FSV est assez limitée. Cela ne posait donc pas de difficulté, mais les tutelles y ont renoncé. Cela dit, nous sommes toujours prêts à le faire ; par rapport au RSI, par exemple, l'activité à absorber est mince, trois ou quatre personnes pourraient s'en charger, tout en conservant une indépendance pour la traçabilité des fonds. Cela pourrait donc être mis en oeuvre très rapidement à la convenance de la tutelle.
J'en viens à la question des taux d'intérêt négatifs, pour les emprunts de la branche retraite. Effectivement, nous empruntons entre huit et dix milliards d'euros à court terme, sur six jours tous les mois, et nous empruntons à des taux négatifs, donc nous gagnons de l'argent. Cela dit, cela est possible parce que la banque de la sécurité sociale qu'est l'Acoss est notée AAA, elle est considérée comme très robuste, ce qui montre la solidité financière de la sécurité sociale. En outre, la dette sociale diminue, puisque nous avons franchi le sommet et nous redescendons avec une fin de parcours prévue en 2024 ou en 2025.
Mme Laurence Cohen . - Merci de ces explications à la fois concises et claires.
On peut se réjouir de la réduction du déficit, mais nous savons que cela passe par l'augmentation des recettes - cela ne dépend pas de vous, je le sais, mais des gouvernements successifs -, et mon groupe désapprouve ces choix. Je suis notamment inquiète de la hausse de la CSG, qui va peser sur les retraités. Il y a eu une grogne importante chez ces derniers et, malgré les mises au point du Gouvernement, je suis très dubitative sur la compensation promise. D'ailleurs, selon Les Échos, 2,5 millions de retraités n'en bénéficieront pas.
Par ailleurs, l'augmentation de l'allocation de solidarité aux personnes âgées passe de 803 à 903 euros ; on est encore très largement sous le seuil de pauvreté.
Cela dit, ces deux remarques liminaires ne vous concernent pas directement.
Ma question, que j'ai déjà posée à la ministre de la santé, porte sur le retard de paiement de certaines pensions par l'assurance retraite d'Île-de-France. 4 000 nouveaux retraités attendraient toujours le paiement de leur pension depuis juin dernier ; cela signifie que 20 000 retraités franciliens perçoivent leurs pensions avec plusieurs moins de retard.
Quelles mesures avez-vous prises pour remédier à ce problème ? Mon ancienne collègue Michelle Demessine était intervenue auprès du précédent gouvernement pour un problème similaire dans la région des Hauts-de-France. Cela est sans doute lié aux faibles moyens des caisses d'assurance retraite et de la santé au travail (Carsat), qui sont en flux tendus ; il faudrait donc cesser de leur confier plus de missions en leur donnant moins de moyens et sortir du dogme du non-remplacement d'un agent sur deux.
M. Renaud Villard. - Je botterai en touche sur les deux premières remarques ; il ne m'appartient pas de commenter ces choix. Sachez simplement que l'augmentation de la CSG est extrêmement simple à mettre en oeuvre pour nous.
Il en va de même pour la revalorisation de l'Aspa, si ce n'est qu'il nous faudra accompagner les bénéficiaires, et contacter les nouveaux bénéficiaires potentiels. Cela dit, ce qui explique le taux de pauvreté assez faible des retraités en France, c'est justement le minimum vieillesse, qui, couplé avec les APL, dépasse le seuil de pauvreté.
Sur les difficultés de gestion soulevées par L'Humanité, j'aurai une réponse en demi-teinte. Les chiffres que vous évoquez ne sont pas parfaitement exacts, ils émanent d'une section syndicale représentative de la Cnav, qui ne s'exprime évidemment pas en notre nom.
Il est vrai que la gestion est actuellement tendue ; nous avons, en 2017, 50 000 dossiers de plus à traiter par rapport à 2016. Cela a donc mis l'appareil de production en surchauffe. Nous avons pris des mesures exceptionnelles de renfort grâce au mécanisme d'entraide du réseau en faveur de l'Île-de-France, qui était plutôt une caisse aidante jusqu'alors. Nous avons aussi mobilisé des ressources exceptionnelles et des techniciens qui ne liquident pas habituellement des dossiers. Cela a permis de réduire la surchauffe.
Nous avons un indicateur important, la garantie de versement. Elle a été créée après le problème rencontré par la Carsat des Hauts-de-France et elle consiste à s'engager, lorsqu'un assuré verse son dossier complet avant l'échéance, à lui verser sa pension dans les temps. On se situe en général entre 98 % et 99 %, mais on est descendu à 96,5 % au début de l'été. Nous avons donc pris la situation à bras-le-corps et nous étions à 98,1 % en septembre.
Il y a effectivement un afflux important de dossiers, lié au phénomène de « papy-boom » dense, mais nous sommes pleinement mobilisés pour éviter que cet afflux ne se traduise par des retards de paiement.
Mme Laurence Cohen . - Combien de dossiers et de personnes cela représente-t-il ? Derrière les pourcentages, il y a des situations humaines concrètes.
M. Renaud Villard. - Je n'ai pas de données spécifiquement pour l'Île-de-France, je n'ai que des chiffres relatifs à la France entière. La branche retraite liquide environ 700 000 dossiers par an. Sur ce total, 20 000 dossiers sont traités en retard chaque année ; 14 000 le sont parce que le dossier a été déposé après la date de cessation d'activité - on est donc forcément en retard, quel que soit le temps de traitement - et 5 000 à 6 000 dossiers sont traités en retard en raison de la difficulté qu'ils représentent (échanges avec une caisse étrangère avec laquelle nous n'entretenons pas de relation étroite,...).
Au début de l'été, ce stock est monté à 27 000 dossiers, mais nous sommes redescendus sous 25 000 dossiers. Lors des tensions observées dans les Hauts-de-France et à Montpellier, on dépassait 40 000 dossiers en retard. Néanmoins, nous sommes revenus à une situation normale, et nous continuons de communiquer beaucoup pour que les retraités déposent leur dossier dans les temps.
Je tiens à votre disposition les chiffres précis concernant l'Île-de-France.
Mme Nadine Grelet-Certenais . - J'ai été interpellée au sujet de l'articulation entre les caisses de retraite et les dispositifs de prise en charge du handicap. Lorsque des personnes handicapées se retrouvent à la retraite, elles ne relèvent plus des mêmes dispositifs d'aide financière et de soutien. Elles peuvent alors se retrouver en grande difficulté. Il s'agit souvent de très jeunes retraités, qui doivent alors entrer dans un Ehpad, dont on connaît la situation, ou rester à domicile avec une prise en charge lourde.
M. Renaud Villard. - Ce problème concerne les personnes touchant l'allocation adulte handicapé (AAH) et éventuellement d'autres prestations, comme la prestation de compensation du handicap (PCH), qui favorisent le maintien à domicile. Lorsque l'on passe à la retraite, le minimum vieillesse est exactement du même montant que l'AAH, il n'y a donc pas de perte financière, mais les mécanismes d'accompagnement ne sont pas les mêmes. Des mécanismes d'accompagnement existent mais leur articulation n'est pas toujours simple, cela peut se révéler inquiétant pour les assurés et entraîner des variations de revenu, alors qu'ils peuvent pourtant bénéficier de la majoration tierce personne, qui est très supérieure à la PCH.
Je vous rejoins toutefois pour affirmer que mieux on articule le suivi des assurés entre la branche famille (pour l'AAH) et la branche retraite (la retraite et l'Aspa), plus cela rassure les assurés ; l'articulation entre les dispositifs visant à accompagner la perte d'autonomie pourrait être clarifiée, affinée, même s'il y a déjà eu d'importants travaux sur l'articulation entre les minima sociaux.
En tant que gestionnaire, nous veillons toujours, lors de la bascule de l'AAH vers le minimum vieillesse, à ce qu'il n'y ait pas de rupture, mais cela peut arriver, ce qui est inadmissible. C'est pourquoi le conseil d'administration de la Cnav préconise un renforcement de la bascule automatique de l'AAH vers la retraite. Plus cela est automatisé, c'est-à-dire plus la complexité est prise en charge par les caisses plutôt que par les assurés, mieux cela vaudra. Au-delà, il y a aussi des questions de normes réglementaires et législatives mais cela nous échappe à nous, gestionnaires.
M. Alain Milon , président . - Le Premier président de la Cour des comptes, M. Migaud, que nous avons auditionné la semaine dernière, a mis en exergue des paiements indus à des retraités vivant à l'étranger et âgés de 117 ans...
M. Renaud Villard. - J'ai lu ce rapport, le résumé est exact mais la présentation en est trop synthétique. La Cour des comptes a demandé à deux régimes, le régime général et un autre régime de retraite, de lui présenter les cent assurés les plus âgés en Algérie et dans d'autres pays. Or les personnes plus âgées n'étaient pas les mêmes dans les deux régimes et, en l'espèce, l'assuré de 117 ans n'appartient pas au régime général - notre assuré le plus vieux a 106 ans. Nous referons ce croisement de fichiers car il est très instructif ; si un assuré est mort pour un régime, il doit l'être pour l'autre...
M. Gérard Rivière. - La Cour des comptes a raison d'être vigilante mais nous gérons tout de même 14 millions de retraités ; il peut arriver qu'un assuré passe à travers les mailles du filet. Nous contrôlons chaque année l'existence de nos assurés à l'étranger - je rappelle qu'il s'agit d'assurés qui ont cotisé au régime français. Ils doivent nous retourner l'attestation de vie certifiée par une autorité locale, faute de quoi nous supprimons le versement de la prestation.
Il peut toutefois y avoir des faux. Nous souhaitons donc mutualiser les contrôles d'existence. Un retraité à l'étranger peut percevoir des pensions de plusieurs régimes. Aujourd'hui, chaque régime demande cette attestation d'existence à l'assuré, ce qui n'est pas simple pour lui, d'autant que le service postal n'est pas partout aussi performant qu'en France.
Mme Patricia Schillinger . - On a appelé mon attention sur la situation de personnes âgées issues de l'immigration, qui ont rejoint leur enfant en France au titre du regroupement familial tout en touchant une retraite. De quoi s'agit-il ? D'une retraite française, d'une retraite d'un autre pays ou du minimum vieillesse ?
M. Renaud Villard. - Les règles sont très claires. Un étranger qui a cotisé en France touche la retraite française. Pour pouvoir toucher l'ASPA, un étranger doit avoir résidé régulièrement depuis dix ans en France avec un titre de séjour l'autorisant à travailler. Une personne qui arriverait à 65 ans en France au titre du regroupement familial ne pourrait pas toucher le minimum vieillesse.
En revanche, il y a environ 70 000 personnes qui n'ont jamais travaillé mais qui touchent le minimum vieillesse, ce sont souvent des conjoints survivants.
M. Alain Milon , président . - J'ajoute que cette durée de résidence régulière de dix ans a été introduite par le gouvernement Fillon en 2011. Le Sénat l'avait rejetée mais le précédent gouvernement l'a maintenue et elle est toujours en vigueur.
Je vous remercie de votre intervention, messieurs.
M.
Jean-Louis Deroussen, président du conseil d'administration
de la
Caisse nationale des allocations familiales
Réunie le 18 octobre 2017, sous la présidence de M. Alain Milon, président, la commission procède à l'audition de. M. Jean-Louis Deroussen, président du conseil d'administration de la Caisse nationale des allocations familiales.
M. Alain Milon , président . - Nous accueillons ce matin M. Jean-Louis Deroussen, président du conseil d'administration de la Caisse nationale d'allocations familiales (Cnaf), accompagné de MM. Daniel Lenoir, directeur général, Frédéric Marinacce, directeur des prestations légales et sociales, Bernard Tapie, directeur des statistiques, des études et de la recherche et de Mme Patricia Chantin, responsable des relations parlementaires. Cette audition s'inscrit dans le cadre de la préparation de l'examen du projet de loi de financement de la sécurité sociale (PLFSS) pour 2018 sur lequel le conseil d'administration de la Cnaf a émis le 4 octobre dernier un avis majoritairement défavorable.
Le PLFSS comprend deux mesures sur la branche famille, l'une augmentant le complément de mode de garde pour les familles monoparentales, l'autre révisant le barème de la prestation d'accueil du jeune enfant (PAJE). Après neuf années de déficit, la branche revient à l'équilibre en 2017, avec des perspectives d'excédents croissants à compter de 2018. Ce résultat est en partie lié à des mesures d'économies sur certaines prestations.
Au-delà des mesures du PLFSS et de la trajectoire financière, nous souhaitons faire le point sur les perspectives d'évolution de la branche. Il y a quelques semaines, la ministre des solidarités et de la santé a présenté devant le conseil d'administration de la Cnaf les orientations gouvernementales en matière de politique familiale, alors qu'une nouvelle convention d'objectifs doit être établie avec l'État. Elle aurait insisté sur la lutte contre la pauvreté et les solutions d'accueil pour les jeunes enfants. Vous nous direz, monsieur le président, votre perception de ces orientations.
Le rapport annuel que nous a présenté le Premier président de la Cour des comptes comporte un volet consacré à la branche famille. Il souligne l'orientation redistributrice suivie ces dernières années et appelle à clarifier les objectifs de la politique familiale, à un moment où notre démographie donne des signes de fléchissement.
M. Jean-Louis Deroussen, président du conseil d'administration de la Caisse nationale d'allocations familiales . - Merci de nous recevoir. Notre conseil d'administration a émis un vote majoritairement défavorable sur le PLFSS, au regard de l'examen des articles concernant la branche famille de la sécurité sociale. Les organisations patronales ont voté en faveur de ce projet, estimant qu'il fallait laisser la porte ouverte aux propositions du Gouvernement lors de la présentation du premier PLFSS de la mandature.
Après dix ans de déficit, la branche famille retrouve l'équilibre. À mon arrivée à la tête de la Cnaf en 2007, elle était excédentaire. Pour une bonne part, les déficits ultérieurs résultent de transferts de charges à la branche famille, comme les majorations pour enfants des pensions de retraite.
Nous avons les mêmes interrogations que vous sur l'effet redistributif de la politique familiale. Les familles aisées ont été mises à contribution à plusieurs reprises par des mesures fiscales de plafonnement du quotient familial, la fin de l'universalité des allocations familiales par l'introduction d'une modulation, et la modification des plafonds d'ouverture des droits à différentes prestations comme la PAJE. À l'inverse, 400 000 familles modestes bénéficient de la majoration du complément familial, 745 000 foyers séparés de l'allocation de soutien familial, sans compter l'accès au revenu de solidarité active (RSA), et désormais à la prime d'activité. Il y a donc un effet redistributif. Nous avons étudié l'impact sur les familles des réformes intervenues en 2014 et 2015 en matière de politiques sociales et familiales. 3,2 millions de familles auraient perdu en moyenne 67 euros par mois, alors que 2,1 millions de familles auraient vu leurs revenus augmenter de 67 euros. Il y a donc eu plus de perdants que de gagnants et cela a engendré environ 860 millions d'euros d'économies.
Mme Buzyn nous a présenté, lors de notre conseil d'administration en septembre, les axes du PLFSS et sa politique familiale notamment en faveur des familles défavorisées, pour lutter contre la pauvreté des enfants - hier se tenait la journée mondiale du refus de la misère. Près de 70 000 familles monoparentales qui confient leur enfant dans une structure d'accueil voient leur complément de libre choix de mode de garde (CMG) augmenter significativement. En cas d'accueil individuel, la totalité des cotisations salariales est prise en charge, le reste à charge étant diminué du fait de l'augmentation de la prestation avec un montant plafond majoré de 30 %. En année pleine, cela coûtera 40 millions d'euros. La mise en oeuvre en octobre 2018 coûtera 10 millions d'euros à la branche famille.
Le plafond de l'allocation de base de la PAJE sera aligné plus rapidement que prévu sur la base du complément familial, soit une économie de 70 millions d'euros en 2018. En 2015, notre conseil s'était ému que le versement de la prime à la naissance de 923 euros, au départ prévu avant la naissance pour aider à l'accueil du nourrisson, ait été décalé au deuxième mois de l'enfant. Ce décalage était difficilement supportable pour les familles, et les fonds locaux d'action sociale des caisses d'allocations familiales ont attribué des prêts pour corriger le dispositif.
Quel est l'avenir de la politique familiale ? Nous espérons que les négociations pour la nouvelle convention d'objectifs et de gestion (COG) s'ouvriront le plus rapidement possible en 2018. Triste expérience, la précédente COG n'avait été signée qu'en juillet, retardant en septembre la déclinaison opérationnelle et l'obtention des fonds nécessaires par les organismes locaux. Cela a décalé les investissements prévus avec les collectivités. Ainsi, le Fonds national d'action sociale (Fnas) n'a pas été totalement consommé la première année, entraînant son rebasage. Nos concitoyens attendent une politique familiale composée autant de prestations que de services, comme l'accueil du jeune enfant ou l'aide à la parentalité.
M. Daniel Lenoir, directeur général de la Caisse nationale d'allocations familiales . - C'est la dernière fois que je m'adresse à vous en tant que directeur général de la Cnaf, je partirai avant notre président... J'interviendrai en tant que gestionnaire des finances publiques, qui gère un budget de plus de 90 milliards d'euros, dont la moitié correspond à la branche famille au sens de la sécurité sociale et relève donc du PLFSS. Nous sommes aussi concernés par le projet de loi de finances (PLF) : la totalité des allocations logement sont désormais intégrées dans le budget de l'État, alors qu'auparavant l'allocation de logement familiale figurait dans le PLFSS.
La Cour des comptes a repris, dans son rapport, une étude conduite par les services de la Cnaf dirigés par M. Tapie, qui montrait le caractère redistributif en fonction de l'ensemble du système socio-fiscal -incluant donc la prime d'activité et l'allocation aux adultes handicapés (AAH) non prises en charge par la branche famille, et l'effet fiscal du quotient familial...
Dans les années 1980, l'Insee décrivait la « courbe en U de la politique familiale » aux effets très redistributifs pour les premiers déciles et antiredistributifs pour les derniers. Depuis la réforme de 2012, la deuxième partie de la courbe s'est aplatie, il n'y a plus d'effet antiredistributif. Selon une enquête du Credoc que nous avons commandée, 80 % des Français approuvent la modulation des allocations familiales, de même que 78 % des personnes qui subissent cette modulation. Voyez l'acceptabilité sociale de cette mesure, principale source d'économies de la branche -près de 800 millions d'euros. Nous avons tous apprécié le rapport de la Cour des comptes et les comparaisons avec les autres pays européens.
M. Deroussen a détaillé la modification du plafond du CMG, prévue par le PLFSS. Je ne commenterai pas le choix politique de réaliser des économies qui aboutit à modifier des paramètres et à les harmoniser avec d'autres. Quant au décalage de deux mois du versement de la prime à la naissance, il ne s'agissait pas une mesure d'économies, mais d'une mesure de trésorerie qui a permis des économies la première année.
L'année dernière, vous m'aviez interrogé sur les difficultés de financement du RSA par des départements connaissant des retards de paiement. Le problème n'est toujours pas réglé, même si des mesures ont été prises pour que les départements s'acquittent de leurs dettes. Il est anormal que la branche famille fasse cette avance de trésorerie, soutenable encore avec de faibles taux d'intérêt, mais qui ne l'est plus s'ils se redressent ou si un doute s'instaure sur la capacité du département à payer : il s'agirait d'une provision sur les comptes de la branche famille. Nous avons fait diligence avec l'agent comptable, avec « tact et mesure », mais aussi avec fermeté. Ainsi, le département du Nord connaît un plan d'apurement de la dette. Le problème est en cours de règlement dans presque tous les départements, dans des conditions satisfaisantes. Parallèlement nous mettons en place des téléprocédures pour l'accès au RSA, et nous avons refait toutes les conventions avec les départements pour insérer la clause de neutralité financière prévue par la loi. L'avance de la branche famille doit être couverte par les départements ; les retards de paiement atteignaient parfois plusieurs années ! Or nous sommes tenus d'appliquer la loi.
Nous nous félicitons du retour à l'équilibre de la branche famille. D'un point de vue maastrichien, c'est-à-dire de l'ensemble des finances publiques, la branche famille couvre le déficit d'autres branches. C'était le choix du Gouvernement : continuer à faire des économies conformément au plan présenté par M. Darmanin cet été.
La prochaine COG sera signée pour 2018-2022, or j'aurai 65 ans au milieu de cette convention. On ne peut diriger un établissement public au-delà de 65 ans et le Gouvernement a préféré que la même personne élabore le COG et la mette en oeuvre sur l'ensemble de sa durée. Un autre choix eut été possible, celui-ci retardera un peu les négociations de la COG. Depuis deux ans, nous travaillons avec le conseil d'administration sur les priorités de la future COG, à savoir quels seront les moyens de la branche, l'accueil de la petite enfance, l'avenir de la branche famille. Nous avons travaillé sur certaines orientations politiques validées par le conseil d'administration et voulons les transformer en projet stratégique. Les premières COG duraient trois ans, j'aurais souhaité une future COG de cinq ans, pour l'aligner sur le quinquennat, avec une dernière année de bilan et de préparation de la nouvelle COG, plus stratégique que la précédente -et ce n'est pas une critique de l'ancienne.
Pour la future COG, nous prévoyons trois projets stratégiques. Nous voulons généraliser un nouveau modèle de production et de relations de service de la branche famille, pour l'ensemble des prestations. J'ai ainsi mis en partie en place une sorte de Sesam-Vitale pour la branche famille, avec une transmission directe des données de la part des allocataires. Nous avons commencé avec la prime d'activité et la téléprocédure RSA ouverte depuis avant-hier dans une vingtaine de départements, et nous l'envisageons pour les allocations logement dans le cadre de leur réforme. Nous voulons une approche 100 % dématérialisée mais aussi 100 % personnalisée pour régler trois problèmes. Il faut simplifier les prestations - nous avons jusqu'alors échoué - notamment grâce au numérique. Nous avons un taux de recours à la prime d'activité deux fois supérieur à celui du RSA activité. Le numérique n'est pas un obstacle à l'accès aux droits, si l'on s'en donne les moyens. Il peut même être un facteur d'accès aux droits et nous travaillons à l'inclusion numérique avec Emmaüs-Connect pour développer un réseau de points d'accueil numériques.
Deuxième enjeu, il faut assurer la sécurité des paiements -la Cour des comptes certifie nos comptes. C'est l'un de nos talons d'Achille : le risque financier résiduel, au bout de deux ans, est d'un milliard d'euros de dépenses non récupérées. Seules 30 à 40 % constituent de la fraude contre laquelle nous luttons. Le reste consiste en des indus liés à diverses erreurs.
Le nouveau modèle de production et de relations de services s'appuiera sur un système d'acquisition directe de données auprès du payeur -l'employeur, l'assurance maladie, Pôle emploi... Cela assurera le prérenseignement de la feuille de télédéclaration simplifiant la démarche mais aussi donnant des données quasi certaines sur le montant des prestations.
C'est un enjeu de productivité -je n'ai pas honte de le dire ; le service public de qualité doit être rendu au meilleur coût. Cela avait été expérimenté sur la prime d'activité, pour développer la liquidation automatique. Les données transitent du producteur à la machine sans passer par le technicien - même si tout ne peut pas être informatisé. C'est aussi un modèle de relations et de services, et nous avons réalisé d'énormes progrès dans cette convention d'objectifs et de gestion. Nous nous étions engagés à recevoir 100 000 personnes par an, en réalité 270 000 personnes sont reçues en face-à-face pour l'étude de leurs droits. C'est une révolution silencieuse - on parle plus souvent de ce qui ne marche pas... Nous avons modernisé le site internet caf.fr, dont les flux ont été multipliés par deux. Nous sommes désormais le principal service public et allons dépasser Pôle emploi. Plus de 90 % des bassins de vie sont couverts par au moins un accueil numérique, par exemple dans les maisons de service public.
Nous dressons un bilan en demi-teinte de l'accueil de la petite enfance. Il faudra repenser totalement le système de régulation et de création des places de crèche et d'assistant maternel. Il faudrait aussi prendre en compte l'accueil parental, première forme d'accueil. Une lettre ouverte m'a accusé de rendre 523 millions d'euros à l'État mais cet argent n'a pas été dépensé, il accélère le retour à l'équilibre de la branche. Sur cette somme, 220 millions d'euros sont dus à une sous-exécution, la moitié pour la petite enfance, l'autre pour l'accompagnement des nouveaux rythmes éducatifs. Nous avions eu des échanges vigoureux lors de la préparation du rapport sénatorial de Mme Cartron. Ces sommes ont été surbudgétées à cause d'une demande surestimée. Depuis, de nombreuses communes sont revenues à la semaine de quatre jours. Aujourd'hui, 60 % des enfants à l'école publique ont accès à une activité périscolaire, soit bien plus qu'au début de la dernière COG. Au moment où 110 millions d'euros de moins sont prévus pour le FNAS, 25 000 places de crèche -pas forcément au bon endroit- ont été créées à l'insu de notre plein gré, financées par le Fonds national des prestations familiales (FNPF) sur le CMG. Les schémas départementaux de service aux familles sont très utiles, il ne faudrait pas les rendre prescriptibles - comme le proposait Mme Bertinotti -mais opposables.
N'imposons pas de nouvelles places de micro crèche qui déstabiliseraient l'offre existante, mais lançons plutôt des appels à projet dans les zones en manque. J'aimerais que le législateur soit saisi de ce vrai sujet dont nous avons débattu avec les think tanks Terra Nova, l'Institut Montaigne ou France Stratégie. La branche devrait se doter d'un outil de financement de l'évaluation du rendement de la dépense sociale, afin de maîtriser les dépenses. Le conseil d'administration est très proche de ma position.
La budgétisation existe déjà de facto puisque nous versons 31 milliards d'euros de prestations légales pour la branche famille, 42 milliards pour l'État et les départements, 6 milliards pour le FNAS, une dizaine de milliards pour les droits à retraite auprès de la Caisse nationale d'assurance vieillesse. La partie versée pour le compte de tiers est perçue par le public comme des prestations familiales et sociales. Avoir un seul compte pour toutes les prestations versées serait plus transparent. Cela ne veut pas dire qu'il faut tout budgétiser, des ressources propres étant nécessaires, mais il faudrait une dotation budgétaire pour une image plus claire des dépenses de la branche.
Mme Élisabeth Doineau , rapporteur pour la branche famille . - Merci de vos points de vue différenciés. Au travers des caisses d'allocations familiales, vous êtes un partenaire essentiel des élus locaux, qu'ils soient départementaux ou intercommunaux, avec lesquels vous travaillez sur des projets de territoire. Je me réjouissais, devant les ministres, du retour à l'équilibre de la branche famille après 10 ans d'exercices déficitaires. Cela résulte notamment d'économies successives sur la politique familiale qui représentent 1,5 milliard d'euros en 2018, avec des conséquences sur une natalité en baisse. N'y a-t-il pas un changement de paradigme ? On passe d'une politique familiale, objet d'un large consensus, à une politique essentiellement sociale -certes importante- mais non plus purement familiale.
Nous nous réjouissons que le PLFSS relève le plafond de l'aide aux familles monoparentales dont le nombre augmente sur nos territoires avec des difficultés pour les femmes de trouver un travail et de faire garder leurs enfants.
Une partie de ces familles sont concernées par la réduction du plafond de l'allocation de base de la PAJE et la prime à la naissance. Leur effet combiné aboutit à des économies de plus de 100 millions d'euros. On réalise davantage d'économies d'un côté qu'on n'en distribue de l'autre. Disposez-vous d'une estimation du nombre de gagnants et de perdants, et de l'ampleur des pertes ? Comment conciliez-vous les règles et un regard humain dans la masse des prestations ?
Votre objectif était d'augmenter le nombre de solutions d'accueil des jeunes enfants. Le chiffre de 275 000 places n'a pas été atteint, seulement un cinquième ont été créées. Il faut repenser cette politique et le système de régulation. L'accueil parental pourrait être une solution, mais voyez le nombre de femmes qui travaillent en France, ce sera compliqué ! Il faut plutôt concilier vie familiale et vie professionnelle.
Nous ne disposons pas d'évaluation des schémas départementaux des services aux familles, probablement un bon outil. En quoi ont-ils réalisé un travail partenarial sur les territoires pour améliorer l'accueil des jeunes enfants ?
On constate des disparités importantes entre les territoires et selon les revenus. Quelles offres de garde faut-il prévoir et à quel coût ?
La Cour des comptes propose dans son rapport de réfléchir à une budgétisation totale des aides familiales, ce qui supprimerait la branche famille. Qu'en pensez-vous ?
M. Jean-Louis Deroussen . - Les administrateurs de la Cnaf et les conseils locaux ont souligné l'évolution d'une politique familiale vers une politique sociale. Cette politique familiale va au-delà des prestations financières, puisque les familles ont besoin de services comme les places en crèche, l'aide à la parentalité... Certes, un accent plus important est mis sur les situations les plus difficiles - les familles sont monoparentales à la suite d'un décès ou d'une séparation... Regardons les familles dans leur évolution. Nous n'avons pas de données sur les gagnants et les perdants.
Sur les moyens humains et financiers, nous serons plus efficaces demain sur la qualité du service rendu et la dématérialisation, pour éviter les queues au guichet. Mais le face-à-face avec le travailleur social doit être privilégié. Si la COG pointe les réductions de poste, nous devons maintenir des moyens humains suffisants.
Une analyse précise des schémas départementaux de service aux familles montre qu'ils ont rencontrés un grand succès, bien que construits sans cadre commun. Nous devons les reprendre et les affiner. Certains dispositifs d'accueil sont situés dans des localités qui n'en ont pas besoin. Améliorons l'offre tout en travaillant avec les élus, d'autant que les communautés de communes prendront peut-être une autre dimension. Travaillons à la situation la plus pertinente.
Il serait dommage de se priver de la branche famille et de tout ce qui a été construit au nom du bénévolat. Si nous fêtons les 50 ans de la Cnaf, les caisses sont plus anciennes et ont tenté de répondre toujours mieux aux familles.
M. Daniel Lenoir . - Nous n'avons pas le nombre de gagnants ni de perdants à la réforme, faute de base pour l'évaluer - malgré notre importante capacité de prévision. Nous avons été saisis trop tard.
Vous évoquez le fait qu'un cinquième seulement des 275 000 solutions d'accueil prévues dans la COG ont été créées. Il y a là un glissement sémantique. En réalité, étaient prévues par nos calculs 66 000 places en crèche, devenues 100 000 solutions d'accueil, brandies comme une pierre philosophale. J'ai contesté ce calcul. Retenez l'objectif de 66 000 créations nettes. Étaient prévues également 100 000 places chez des assistants maternels et 75 000 places dans des classes passerelle ou préscolaires. Nous n'avons aucune capacité d'agir sur ces dernières et donc aucune responsabilité sur le fait que les objectifs n'aient pas été atteints.
Une note de l'Observatoire national de la petite enfance montre que le recours aux assistants maternels -et non leur nombre- a plutôt diminué. Lorsqu'on créée des places de crèche, cela déplace l'accueil des assistants maternels vers les crèches. Nous voulons améliorer l'accueil par les assistants maternels, et avons généralisé les relais d'assistants maternels, à hauteur de ce que prévoyait la COG et appuyé le développement de maisons d'assistants maternels. Le nombre d'assistants maternels n'a pas augmenté mais cela a amélioré la qualité de l'accueil, quasiment au niveau de celui des micro-crèches. Ce sont les parents qui choisissent leur mode de garde ; souvent ils privilégient l'accueil collectif. Les micro-crèches répondent à ce besoin mais pas à celui de mixité sociale en raison de leur coût.
M. Bernard Tapie, directeur des statistiques, des études et de la recherche de la Cnaf . - Le calcul est extrêmement complexe. La lettre de l'Observatoire mentionne des chiffres approuvés par tous les acteurs du secteur et conclut la polémique. De 54 à 58 000 places en crèche nettes ont été créées entre 2013 et 2017, soit 85 % de l'objectif de 66 000 places. En 2016, un taux similaire a été atteint, soit 87 à 88 %.
M. Daniel Lenoir. - Cela intègre-t-il les places créées par le FNPF ?
M. Bernard Tapie. - Il faut prendre le nombre de places créées par le FNAS et y soustraire 30 000 places de micro-crèches en 2017 et 25 000 en 2016.
M. Daniel Lenoir . - Le phénomène des micro-crèches est massif.
M. Michel Forissier . - Alors que l'argent public est rare, on parle peu de l'avenir. Or les investissements d'aujourd'hui nous permettront de limiter les difficultés de demain.
Les collectivités doivent mettre en place des plans de santé publique locaux et utiliser toutes les armes possibles pour lutter contre les grands problèmes que sont l'échec scolaire, la radicalisation, les difficultés intrafamiliales. Or elles rencontrent aujourd'hui de très grandes difficultés pour investir dans des équipements publics. Les CAF ont toujours été les partenaires efficaces des élus locaux mais les orientations gouvernementales leur permettront-elles toujours d'aider les élus locaux à investir ?
La politique de la ville ne s'arrête pas aux quartiers prioritaires. Nous nous soucions de l'ensemble des populations et proposons ainsi différents modes de garde adaptés aux divers types de familles, qu'elles soient monoparentales ou non. Je rappelle qu'une place de crèche dans une collectivité moyenne coûte environ 14 000 euros par an. Nombre d'élus n'ont plus les moyens.
M. Dominique Watrin . - Je vous remercie, monsieur président, de votre franchise et d'avoir en particulier rappelé l'aberration que constitue le versement de la prime de naissance deux mois après la naissance !
Personne ne peut se satisfaire que l'on passe insidieusement d'un système de solidarité à un système d'assistance. On dénature la mission de la politique familiale.
Les politiques de ciblage peuvent être trompeuses. Ainsi, nous sommes bien sûr favorables à la réévaluation des aides aux familles monoparentales, mais une étude a montré que les familles biparentales ayant un seul enfant rencontraient parfois autant de difficultés, parfois plus, que les familles monoparentales.
On assiste à une fuite en avant concernant les plafonds de ressources. Cette année, 10 % de familles supplémentaires seront exclues de l'allocation de base de la Paje. Quelle dérive ! N'appliquera-t-on pas ce système à d'autres branches demain ?
Comme Mme le rapporteur, je m'inquiète d'une certaine dénaturation de la politique familiale. Je rappelle que la politique familiale ne vise pas uniquement à aider les plus défavorisés. Elle a aussi pour but de développer les capacités dès l'enfance, une telle politique produisant des effets à long terme, de permettre de concilier vie professionnelle et vie familiale, d'assurer la cohésion sociale et de prévenir les comportements à risques. Elle favorise également l'égalité entre les femmes et les hommes.
Les 860 millions d'euros d'économies sont inacceptables.
M. Olivier Henno . - Vous avez évoqué le bilan en demi-teinte de l'accueil dans le domaine de l'enfance et de la petite enfance. Le constat est juste, mais il me semble que nous n'accompagnons pas suffisamment les innovations dans ce domaine, pourtant nombreuses. Je pense notamment aux micro-crèches et aux maisons d'assistants maternels, qui répondent parfaitement à la demande d'accueil collectif, offrent une forme de souplesse et permettent de minorer les coûts, les normes applicables à ces structures étant différentes de celles des crèches collectives. Il me semble que l'on pourrait mieux accompagner ces innovations, les développer plus rapidement et atteindre les objectifs.
M. Philippe Mouiller . - M. Lenoir a évoqué la mise en place des appels à projets pour la création des crèches. Dans le domaine du handicap, les appels à projets ont accru la complexité administrative. Les crédits alloués, souvent peu suffisants, ne sont pas utilisés en raison des délais prévus dans les appels à projets.
Ma question porte sur la prime d'activité. Les outils numériques, en offrant un accès plus large aux bénéficiaires, ont permis d'améliorer le taux de recours. Les objectifs annoncés en matière de taux de recours pour 2017 ont-ils été atteints ? Si oui, quelles sont les incidences financières ? Quels sont les objectifs pour 2018 ?
M. Jean-Louis Tourenne . - Je pense qu'on mélange parfois les objectifs et les moyens de les atteindre. Ainsi, le numérique est non pas un objectif, mais un moyen de rendre un service afin d'atteindre un objectif social.
La France est le deuxième pays industrialisé en termes de déterminisme social. Un petit Français a moins de chances qu'un petit Grec de sortir du milieu populaire dans lequel il est né. Un enfant qui redouble son CP n'a aucune chance de faire des études supérieures car il n'a pas le vocabulaire nécessaire pour apprendre à lire.
Alors que nous parlons d'accueil des enfants, nous ne raisonnons que du point de vue des parents ! Nous voulons des crèches pour que les deux parents puissent travailler. Les crèches sont extrêmement coûteuses pour les communes. Quand 20 enfants sont accueillis en crèche, 300 bénéficient d'un autre mode de garde. Qu'est-ce qui justifie que 20 enfants bénéficient de l'argent public et pas les 300 autres ?
La crèche ne devrait-elle pas permettre d'essayer de compenser des carences éducatives par une intervention extérieure ?
Notre pays est de plus en plus divisé entre ceux qui sont favorisés, pourront suivre des études, réussir leur vie, et ceux qui, parce qu'ils sont nés au mauvais moment dans un mauvais environnement, ont un destin négatif tracé d'avance. Ne faudrait-il pas travailler sur l'affectation des différents modes de garde ? Pourquoi deux parents qui travaillent et sont de bons éducateurs n'auraient-ils pas recours à un assistant maternel ?
Leurs enfants ne subiraient aucun préjudice. Pourquoi ne réserverait-on pas une grande partie des places en crèche à des enfants dont les parents ne travaillent pas afin de leur permettre de disposer des outils nécessaires pour réussir leur scolarité et leur vie ? À titre d'exemple, le département d'Ille-et-Vilaine avait constaté que les crèches n'accueillaient que 1 % d'enfants issus des milieux populaires. Il s'est fixé pour objectif d'atteindre le taux de 40 %. Aujourd'hui, 80 % des crèches de ce département ont atteint cet objectif.
Je souhaite que nous ayons une réflexion approfondie sur l'attribution des différents modes de garde. Le raisonnement selon lequel les parents devraient pouvoir choisir me paraît fallacieux. S'ils veulent choisir, qu'ils paient !
Enfin, pourrait-on cesser de stigmatiser les familles monoparentales ? Un enfant a peu de chances de réussir, non parce qu'il est issu d'une famille monoparentale, mais parce que les conditions économiques privent son parent des moyens matériels de l'élever le mieux possible.
Mme Victoire Jasmin . - Des budgets sont-ils fléchés sur les contrats « enfance et jeunesse » et sur les contrats locaux d'accompagnement à la scolarité ?
Que pensez-vous des modes de garde au sein des entreprises ? Pourriez-vous accompagner ce genre de projets ?
Mme Michelle Meunier . - Concrètement, quel sera l'impact des économies demandées à la branche sur les familles ? Avez-vous effectué des simulations ?
Le Fonds national d'action sociale totalise 523 millions d'euros de crédits non exécutés. N'y a-t-il pas là un paradoxe si l'on pense aux besoins constatés des familles, des associations et des collectivités ?
Mme Véronique Guillotin . - Ma question portera sur la garde des enfants dans les secteurs transfrontaliers, notamment dans le secteur franco-luxembourgeois.
L'État luxembourgeois a étendu aux familles des travailleurs transfrontaliers le bénéficie d'une prestation d'accueil pour celles d'entre elles qui font garder leurs enfants au Luxembourg. Cette aide pourrait désormais également être versée aux crèches publiques ou privées situées sur le territoire français pour les enfants des travailleurs frontaliers. Pour prétendre à ces aides, les crèches françaises doivent répondre à certains critères, le critère majeur étant l'environnement multilingue de la crèche. Concrètement, est-il possible d'accompagner les crèches françaises afin qu'elles puissent percevoir la prestation luxembourgeoise ?
Plus généralement, sachant que le jeune âge est la période où les enfants apprennent le plus rapidement les langues, notre pays ne pourrait-il pas, à l'exemple de nos voisins luxembourgeois, instaurer un multilinguisme dans les crèches ? Ce serait une bonne chose pour les enfants, en particulier pour ceux d'entre eux qui sont issus des milieux défavorisés.
Mme Patricia Schillinger . - Dans une crèche, le ratio est d'une personne pour neuf enfants de dix-huit mois.
Dans le secteur frontalier, les crèches accueillent surtout les enfants des parents ayant les moyens, peu les enfants des parents en difficulté. Ces derniers restent au chômage.
Par ailleurs, le service public ne pourrait-il pas trouver de solution pour prendre en charge les enfants lorsqu'ils sont malades ?
Les personnels des crèches sont sous-payés, alors qu'ils ont pourtant fait des études et qu'ils exercent des responsabilités. En conséquence, le turn-over est important.
Les crèches ont des horaires très restreints et contraignants. Elles ouvrent rarement à six heures du matin.
Les municipalités ont tendance à supprimer des places de crèches. Ainsi, ma commune, qui avait réservé des places dans une crèche d'entreprise, les a supprimées arguant qu'elle créait des MAM. Or ces structures n'ont pas du tout la même vocation que les crèches.
Il faut revoir l'ensemble du système.
M. Jean-Marie Morisset . - Les familles sont pénalisées à hauteur de 450 millions d'euros alors que la branche est à l'équilibre et qu'elle sera excédentaire l'année prochaine.
Vous l'avez dit, une révolution silencieuse est à l'oeuvre, l'informatisation réduisant les contacts humains. On ferme des permanences et on ouvre des maisons de services au public, qu'il conviendrait d'ailleurs d'évaluer car on n'en voit pas pour l'instant le côté positif.
Enfin, les communautés de communes ont parfois pris la compétence scolaire, de la garderie au périscolaire, en passant par les centres de loisirs. Les caisses pourraient-elles être des partenaires dans ces domaines et investir, au moment où l'État se désengage ?
Mme Frédérique Puissat . - Je souligne les excellentes relations entre les collectivités et les caisses d'allocations familiales.
Ne devrions-nous pas également parler de bloc départemental, intégrant à la fois les départements et la caisse d'allocations familiales, et pas seulement du bloc communal, afin de travailler davantage sur les droits et devoirs des allocataires ? En matière de droits, les agents des caisses d'allocations familiales devraient être plus présents auprès des agents du département sur l'intégralité des territoires. En matière de devoirs, ne pourrait-on pas faciliter la lutte contre la fraude en permettant une plus grande fluidité : des agents ne pourraient-ils passer d'une entité à l'autre ? Des fichiers ne pourraient-ils pas être partagés de façon plus simple ?
Mme Nadine Grelet-Certenais . - Les crèches proposant des horaires adaptés aux besoins des parents ayant des horaires atypiques coûtent très cher à la collectivité. Ces parents peuvent-ils bénéficier d'aides, sachant qu'ils sont en grandes difficultés en termes d'emploi ?
Qu'en est-il de l'accueil des enfants handicapés, reconnus ou non, dont les parents travaillent ? Les aides de la CAF sont modestes lorsque le handicap est reconnu. L'accueil de ces enfants requiert une vigilance et une attention des personnels qui ne sont pas valorisés dans les coûts de la structure.
J'évoquerai également les relations humaines. En termes d'accueil, il y a certainement des choses à revoir. Le numérique ne résout pas tout. Certaines familles modestes n'ont pas d'équipement informatique à domicile. Quant aux personnes âgées, elles sont très en difficulté face à l'outil informatique. La formation et le soutien pour ces publics doivent être renforcés.
M. Jean-Louis Deroussen . - Je vous remercie d'avoir salué la collaboration entre les CAF et vos territoires. Ce travail doit se poursuivre. Les CAF doivent vous associer à ses expérimentations, recueillir vos avis afin d'enrichir l'offre de services en direction des citoyens.
On l'a vu, certaines choses n'avaient pas été prévues dans la convention d'objectifs et de gestion qui s'achève, comme la question de la radicalisation. En 2013, on n'imaginait pas que notre pays serait confronté aux drames que nous avons connus et que nous devrions porter un regard plus attentif sur les jeunes.
Nous allons réclamer des moyens et l'utilisation des fonds d'action sociale. Vous avez souligné la sous-exécution importante. Nous aurions souhaité dépasser certains objectifs dans certains cas, mais nous n'avons pas obtenu la fongibilité qui nous aurait permis de mieux exécuter certains budgets.
À titre personnel, je ne vois pas pourquoi on devrait pénaliser une famille biparentale. Nous n'avons pas à privilégier un type de famille en particulier. On aura l'occasion d'en discuter dans le cadre des schémas départementaux des services aux familles.
Il faut également éviter les quotas - de familles pauvres, d'enfants porteurs de handicap. Il faut s'adapter à la demande pour répondre au mieux aux situations et aux attentes des familles, pour le bien-être de tous les enfants.
Les CAF apporteront les réponses les plus pertinentes aux travailleurs transfrontaliers.
M. Daniel Lenoir . - Je me focaliserai sur quatre points car il ne me sera pas possible de répondre à toutes les questions.
Premièrement, une place de crèche, c'est une cellule de prison en moins : c'est un investissement social. À cet égard, je partage le point de vue de M. Tourenne mais pas ses conclusions.
Un outil d'évaluation de cet investissement social est nécessaire. Nous avons développé des méthodes d'évaluation du rendement social de la dépense. C'est très important pour la représentation nationale et pour le Gouvernement, pas seulement pour la branche.
En termes de mixité, les résultats d'une enquête montrent que nous sommes très au-dessus du taux de 10 % prévu dans le COG : en moyenne, 20 % d'enfants de familles précaires sont accueillis dans les crèches.
Vous avez raison, monsieur Tourenne, toutes les familles monoparentales ne sont pas précaires, mais 60 % des familles précaires sont des familles monoparentales. La mise en place de l'Agence de recouvrement des impayés de pensions alimentaires est à cet égard un motif de fierté. On n'en parle pas suffisamment alors que cela a été une très belle réforme.
Deuxièmement, vous m'avez interrogé sur l'accès aux droits et la prime d'activité. Soyons clairs : je n'ai jamais dit que j'étais favorable au tout-numérique. J'ai toujours dit : « 100 % dématérialisé, 100 % personnalisé ». Même si nous avons encore des progrès à faire, nous avons su articuler l'accueil physique et l'accès numérique. A contrario, les travaux que nous avons menés avec Emmaüs Connect sur l'inclusion numérique montrent que ne pas aider les familles précaires à s'inclure numériquement, c'est les préparer à des lendemains difficiles. Il s'agit donc d'éviter un facteur d'exclusion supplémentaire.
La densité des points d'accueil numérique est très supérieure à celle des permanences d'autrefois.
Troisièmement, je rappelle que la fraude ne représente qu'une partie des indus et pas la plus importante. En matière de lutte contre la fraude, nous avons développé un nouvel outil redoutablement efficace, avec l'autorisation de la CNIL, et qui respecte le droit à l'erreur.
Quatrièmement, en matière de coopération transfrontalière, il y aurait beaucoup à dire. Nous avons un programme de travail de plusieurs années avec les Allemands sur le recouvrement des pensions alimentaires, sur le développement des crèches.
M. Alain Milon , président . - Nous vous remercions. Vous pourrez répondre par écrit aux questions auxquelles vous n'avez pas pu répondre.
LISTE DES PERSONNES AUDITIONNÉES
______________
ÉQUILIBRES FINANCIERS
GÉNÉRAUX
(rapporteurs : M. Jean-Marie
Vanlerenberghe
et M. René-Paul Savary au titre des auditions
concernant la branche vieillesse)
• Association générale des institutions de retraite des cadres - Association pour le régime de retraite complémentaire des salariés (Agirc-Arrco)
François-Xavier Selleret , directeur général
• Fonds de réserve des retraites (FRR)
Yves Chevalier , membre du directoire
• Fonds de solidarité vieillesse (FSV)
Frédéric Favié , directeur adjoint
• Union nationale interprofessionnelle pour l'emploi dans l'industrie et le commerce (Unédic)
Vincent Destival , directeur général
Marie Morel , directrice des affaires juridiques
• Caisse d'amortissement de la dette sociale (Cades)
Jean-Louis Rey , président
Geneviève Gauthey, responsable budget et communication
• Fédération nationale des particuliers employeurs (Fepem)
Marie-Béatrice Levaux , présidente
Adrien Dufour , responsable des Affaires publiques
• Caisse interprofessionnelle de prévoyance et d'assurance vieillesse (Cipav)
Philippe Castans , président
Olivier Selmati , directeur général
François Clouet , directeur adjoint
Sébastien Krawczyk , secrétaire général
• Direction de la sécurité sociale (DSS)
Mathilde Lignot-Leloup , directrice
Thomas Wanecq , sous-directeur - Financement du système de soins
Morgan Delaye , sous-directeur - Financement de la sécurité sociale
• Caisse centrale de la MSA (CCMSA)
Michel Brault , directeur général
Franck Duclos , directeur délégué aux politiques sociales
Christophe Simon , chargé des relations parlementaires
• Agence centrale des organismes de sécurité sociale (Acoss)
Yann-Gaël Amghar , directeur
Alain Gubian , directeur de la direction financière
Laure Brkic , directrice adjointe de la Dirres en charge de la réglementation et de la sécurisation juridique
Marie-France Mugnier , chargée de mission
• Régime social des indépendants (RSI)
Stéphane Seiller , directeur général
Bernard Delran , vice-président
O li vier Maillebuau , en charge des relations parlementaires
Audition conjointe de représentants du personnel
Loïc Crétois , Confédération française de l'encadrement-Confédération générale des cadres (CFE-CGC)
Thierry Mazure , secrétaire national en charge du RSI - Confédération française démocratique du travail (CFDT)
Christine Verstraete , secrétaire fédérale CGT RSI et Michel Obadia - Confédération générale du travail (CGT)
Claude Laroche, Confédération française des travailleurs chrétiens (CFTC)
Pascal Pieri , membre du bureau fédéral FO - Confédération générale du travail - Force ouvrière (CGT-FO)
• Institut général des affaires sociales (Igas)
Dominique Giorgi , inspecteur général des affaires sociales
Céline Kerenflech , inspectrice des finances
• Caisse nationale d'assurance vieillesse (Cnav)
François Brousse , directeur projet
• Caisse nationale d'assurance maladie (Cnam)
Aurélie Combas-Richard , chef de projet
• Direction générale des douanes
Rodolphe Gintz , directeur général des douanes et des droits indirects
Régis Cornu , chef du bureau des contributions indirectes
Laurence Jaclard , chargée des relations institutionnelles
ASSURANCE MALADIE
(rapporteur : Mme Catherine Deroche)
• Comité économique des produits de santé (CEPS)
Maurice-Pierre Planel , président
• Les entreprises du médicament (Leem)
Philippe Lamoureux , directeur général
Eric Baseilhac , directeur des affaires économiques et internationales
Fanny de Belot , responsable des affaires publiques
Annaïk Lesbats , chargée de mission affaires publiques
• Agence nationale de l'évaluation et de la qualité des établissements et services sociaux et médico-sociaux (Anesm)
Didier Charlanne , directeur
• Fédération nationale de la mutualité française (FNMF)
Thierry Beaudet , président
Jean-Martin Cohen Solal , délégué général
Alexandre Tortel , responsable du pôle influence nationale, direction des affaires publiques.
• Fédération française d'assurance (FFA)
Véronique Cazals , directrice santé
Jean-Paul Laborde , directeur des affaires parlementaires
• Centre technique des institutions de prévoyance (CTip)
Jean-Paul Lacam , délégué général
Evelyne Guillet , directeur santé et modernisation des déclarations sociales
Miriana Clerc , directeur communication et relations institutionnelles
Hervé Naerhuysen , directeur général de PRO BTP
• Fédération des établissements hospitaliers et d'aide à la personne (Fehap)
Antoine Perrin , directeur général
• Fédération de l'hospitalisation privée (FHP)
Lamine Gharbi , Président
Michel Ballereau , délégué général
Béatrice Noëllec , directrice des relations institutionnelles
• Haute Autorité de santé (HAS)
Dominique Maigne , directeur
Delphine Chaumel , secrétaire générale
• Confédération des syndicats médicaux de France (CSMF)
Dr Jean-Paul Ortiz , président
Dr Stéphane Landais , secrétaire général
Dr Patrick Gasser , président de l'UMESPE CSMF
• Syndicat des médecins généralistes MG France
Dr Claude Leicher , président
• Fédération des médecins de France (FMF)
Dr Olivier Petit, médecin généraliste, vice-président de la CARMF
• Le Bloc
Dr Jérôme Vert, co-président
• Le syndicat des médecins libéraux (SML)
Dr Philippe Vermesch , président
Dr Sophie Bauer , secrétaire général
Lionel Tenette , directeur de cabinet
• Direction de la sécurité sociale (DSS)
Mathilde Lignot-Leloup , directrice
Thomas Wanecq , sous-directeur de la sous-direction du financement du système de soins
• Direction générale de l'offre de soins (DGOS)
Cécile Courrèges , directrice générale
Sandrine Billet , sous-directrice par intérim de la régulation de l'offre de soins
Marie-Anne Jacquet , sous-directrice du pilotage de la performance des acteurs de l'offre de soins
• Direction générale de la santé (DGS)
Benoît Vallet , directeur général
Magali Guegan , adjointe à la sous-directrice de la santé des populations
• Syndicat National de l'Industrie des Technologies Médicales (SNITEM)
François-Régis Moulines , directeur affaires gouvernementales et communication
Gabriel Daubech , responsable des affaires publiques
• Fédération hospitalière de France (FHF)
Cédric Arcos , délégué général par intérim
Hélène de Balbine , chargée de mission médico-sociale pôle Autonomie
SECTEUR MÉDICO-SOCIAL
(rapporteur : M. Bernard Bonne)
• Union nationale des associations de parents, de personnes handicapées mentales et de leurs amis (Unapei)
Luc Gateau , président
Yann Le Berre , responsable qualité
Clémence Vaugelade , chargée de plaidoyer
• Syndicat national des établissements et résidences privés pour personnes âgées (Synerpa)
Eric Fregona , responsable pôle médico-social
Jean-André Martini , conseiller affaires publiques et communication
• Caisse nationale de solidarité pour l'autonomie (CNSA)
Anne Burstin , directrice
Simon Kieffer , directeur de la direction des établissements et services médico-sociaux
Sylvain Turgis , directeur de la Direction des ressources
• Direction Générale de la Cohésion Sociale (DGCS)
Jean-Philippe Vinquant , directeur général de la cohésion sociale
Geneviève Nguyen , adjointe au chef de bureau « Gouvernance du secteur social et médico-social »
• Assemblée des Départements de France (ADF)
Marie-Louise Kuntz , vice-présidente du Conseil départemental de la Moselle
Jean-Michel Rapinat , directeur des politiques sociales
Marylène Jouvien , relations avec le Parlement
• Agence régionale de santé Ile-de-France (ARS Ile-de-France)
Marc Bourquin , directeur de l'autonomie
• Fédération nationale des associations et amis de personnes âgées et de leurs familles (FNAPAEF)
Joseph Krummenacker , président
Lucien Legay , vice-président
Pascal Le Bihanic , administrateur
• Nexem
Stéphane Racz , directeur général
Marie Aboussa , directrice du pôle gestion des organisations
• Association des Paralysés de France (APF)
Prosper Teboul , directeur général
Aude Bourden , conseillère nationale santé et médico-social
• EHPAD Sarrail (Châlons en Champagne)
Thomas Babillot, directeur
• Fédération Hospitalière de France (FHF)
Cédric Arcos , délégué général par intérim
Helène de Balbine , chargée de mission médico-sociale pôle autonomie
• Fédération des établissements hospitaliers et d'aide à la personne privés non lucratifs (Fehap)
Antoine Perrin , directeur général
Julien Moreau , directeur du pôle social et médico-social
ACCIDENTS DU TRAVAIL - MALADIES
PROFESSIONNELLES
(rapporteur : M. Gérard
Dériot)
• Fonds d'indemnisation des victimes de l'amiante (Fiva)
Daniel Jubenot , directeur par intérim
Ludivine Rouer , chargée de mission
• Jean-Pierre Bonin , conseiller maître honoraire de la Cour des comptes
• Association nationale de défense des victimes de l'amiante (Andeva)
Alain Bobbio , président de l'Addeva 93
Bernard Balestri , conseiller technique de l'Andeva
Serge Moulinneuf , président de l'Addeva Centre
• FNATH - Association des accidentés de la vie
Karim Felissi, conseiller assurance maladie du secrétaire général
ASSURANCE VIEILLESSE
(rapporteur : M. René-Paul Savary)
• Comité de suivi des retraites
Yannick Moreau , présidente
Paulo Gemelgo , rapporteur
• Conseil d'orientation des retraites (COR)
Pierre-Louis Bras , président
FAMILLE
(rapporteur : Mme
Élisabeth Doineau)
• Union nationale des associations familiales (Unaf)
Marie-Andrée Blanc , présidente
Claire Ménard , chargée des relations parlementaires
• Syndicat professionnel des assistants maternels et des assistants familiaux (Spamaf)
Lydia Loisel, secrétaire générale
• Union fédérale nationale des associations de familles d'accueil et assistants maternels (Ufnafaam)
Sandra Onyszko, chargée de la communication et du développement
• Conseil national des associations familiales laïques (Cnafal)
Jean-Marie Bonnemayre, président
• Mouvement mondial des mères de France (MMM France)
Marie-Laure des Brosses, membre du conseil d'administration MMM
Edwige Pelliet , advocacy
• Fédération nationale Familles de France
Patrick Chrétien , président
Magali Grenouilleau , chargée de mission au département politique familiale et santé
• Confédération syndicale des familles (CSF)
Aminata Koné , secrétaire générale
Johan Jousseaume , secrétaire confédéral, responsable de l'éducation et la parentalité
• Union des familles laïques (Ufal)
Samuel Fargette , alias Olivier Nobile , responsable de la Commission Santé - Protection sociale
• Fédération nationale Familles rurales
Guillaume Rodelet , directeur
• Confédération nationale des associations familiales catholiques (CNAFC)
Jean-Marie Andrès , président
Pierric Mallié-Arcelin , délégué général
* 1 Les frais de santé des détenus étaient jusqu'à présent financés sur les crédits du ministère de la justice. Ce transfert se traduit par la suppression de la cotisation santé des détenus et la suppression de la prise en charge des tickets modérateurs et des forfaits journaliers hospitaliers des personnes écrouées. La moindre recette pour l'assurance maladie est de 0,1 milliard d'euros.
* 2 Cour des comptes, Rapport sur l'application des lois de financement de la sécurité sociale, septembre 2017.
* 3 Rapport de septembre 2017 de la commission de contrôle des comptes de la sécurité sociale.
* 4 Seule une mesure de régulation a concerné les soins de ville (régulation des dépenses de biologie médicale dans le cadre de l'accord triennal de 2014) pour environ 35 millions d'euros. Il ne s'agit toutefois pas d'une réelle économie puisqu'elle a vocation à être compensée sur les années suivantes.
* 5 Le fonds pour l'emploi hospitalier (FEH) et l'association nationale pour la formation permanente du personnel hospitalier (ANFH).
* 6 Avis n° HCFP-2017-4 relatif aux projets de lois de finances et de financement de la sécurité sociale pour l'année 2018, 24 septembre 2017.
* 7 Avis du comité d'alerte n° 2017-3 du 10 octobre 2017.
* 8 Cette convention a été signée par trois des cinq syndicats représentatifs (MG France, Le Bloc et la FMF).
* 9 Cet avenant n° 11 a été signé par l'Union des syndicats de pharmaciens d'officine (Uspo), et non par la Fédération des syndicats pharmaceutiques de France (FSPF).
* 10 Les achats hospitaliers, Cour des comptes, Communication à la commission des affaires sociales et à la mission d'évaluation et de contrôle des lois de financement de la sécurité sociale de l'Assemblée nationale, juin 2017.
* 11 D'après la cartographie de la dépense de santé par pathologie en 2015, présentée en mai 2017 par la caisse nationale d'assurance maladie.
* 12 « Quelle politique pour poursuivre la diffusion des médicaments génériques ? », Lettre Trésor-Eco n° 199, juin 2017.
* 13 « Refonder la tarification hospitalière au service du patient », Rapport d'information n° 703 (2011-2012), présenté, au nom de la commission des affaires sociales, par MM. Yves Daudigny, président de la Mecss, Jacky Le Menn et Alain Milon, rapporteurs, Sénat, 25 juillet 2012.
* 14 « Accès aux soins : promouvoir l'innovation en santé dans les territoires », rapport d'information n° 686 (2016-2017), par MM. Jean-Noël Cardoux et Yves Daudigny, mission d'évaluation et de contrôle de la sécurité sociale, Sénat, 26 juillet 2017.
* 15 Cf. rapport précité.
* 16 Loi n° 2009-879 du 21 juillet 2009 portant réforme de l'hôpital et relative aux patients, à la santé et aux territoires.
* 17 Ces critiques ont été largement rappelées dans le cadre du rapport d'information n° 318 (2013-2014) du 28 janvier 2014, fait par Mme Catherine Génisson et M. Alain Milon au nom de la commission des affaires sociales.
* 18 Loi n° 2016-41 du 26 janvier 2016 de modernisation de notre système de santé.
* 19 « Améliorer la pertinence des soins : un enjeu majeur pour notre système de santé », rapport d'information n° 668 (2016-2017) de M. Jean-Marie Vanlerenberghe, rapporteur général, au nom de la mission d'évaluation et de contrôle de la sécurité sociale et de la commission des affaires sociales, 20 juillet 2017.
* 20 Évaluation de la généralisation du tiers payant, Inspection générale des affaires sociales, octobre 2017.
* 21 Rapport de M. René-Paul Savary, Financement de la sécurité sociale pour 2017 , tome 3 - Secteur médico-social, n° 114.
* 22 Article 54 du PLFSS pour 2018.
* 23 Réponse de la direction générale de la cohésion sociale (DGCS) au questionnaire parlementaire.
* 24 D'après les chiffres du rapport de la CNSA d'avril 2017 et de l'annexe 6 du PLFSS pour 2018.
* 25 D'après les chiffres de l'article 6 et de l'annexe 8 du PLFSS pour 2018.
* 26 D'après les chiffres de l'article 54 et de l'annexe 6 du PLFSS pour 2018.
* 27 Le dossier de presse annonçait un OGD pour 2017 de plus de 21,5 milliards d'euros.
* 28 Résultat de la différence entre l'OGD pour 2017 (déduction faite du périmètre des Esat) et l'OGD pour 2016.
* 29 Circulaire n° DGCS/SD5C/DSS/CNSA/2017/150 du 2 mai 2017 relative aux orientations de l'exercice 2017 pour la campagne budgétaire des établissements et services médico-sociaux accueillant des personnes handicapées et des personnes âgées.
* 30 15 millions d'euros figurant dans la circulaire budgétaire et 100 millions d'euros annoncés par la direction générale de la cohésion sociale à votre rapporteur.
* 31 Amendement n° 101 à l'article 46 du PLFSS pour 2017.
* 32 En 2017, les fonds propres ont notamment financé pour 50 millions d'euros un fonds d'appui aux dépenses du RSA pour les départements en difficulté. Ces crédits sont retracés dans la section V.
* 33 D'après l'annexe 8 du PLFSS pour 2018 ( le déficit n'intègre pas les « gels » ).
* 34 Sur les 306 millions d'euros initialement prévus.
* 35 Sur les 180 millions d'euros initialement prévus.
* 36 D'après le rapport annuel de la CNSA, avril 2017.
* 37 Notre collègue René-Paul Savary avait proposé lors du vote du PLFSS pour 2017, sans avoir recueilli le soutien du Gouvernement, de diriger l'usage des fonds propres de la CNSA sur les seules sections II et III de son budget (amendement n° 103 rect.).
* 38 Les autres formes d'hébergement des personnes âgées en perte d'autonomie (les résidences autonomie notamment) font l'objet d'un financement spécifique et sont encore peu développées.
* 39 Notre collègue députée Monique Iborra, rapporteure de la mission « flash » sur les Ehpad, dans une communication du 13 septembre 2017, va jusqu'à qualifier la tarification des Ehpad de « kafkaïenne » et dénonce le caractère « extrêmement complexe » des nouvelles équations tarifaires. Votre rapporteur adoptera une position plus mesurée.
* 40 Décret n° 2016-1814 du 21 décembre 2016 relatif aux principes généraux de la tarification, au forfait global de soins, au forfait global dépendance et aux tarifs journaliers des établissements hébergeant des personnes âgées dépendantes relevant du I et du II de l'article L. 313-12 du code de l'action sociale et des familles.
* 41 Selon certains acteurs associatifs, le secteur public et associatif de certains départements connaîtrait des pertes sèches de 800 000 euros (en Seine-Maritime) à 3 millions d'euros (à Paris).
* 42 Mission relative à la tarification et aux perspectives d'évolution des services d'aide et d'accompagnement à domicile , Mission confiée par le Premier ministre à M. Georges Labazée, mars 2017.
* 43 Y figurent en italique les dispositions non encore en vigueur prévues par le PLFSS pour 2018.
* 44 Loi n° 2016-1827 du 23 décembre 2016 de financement de la sécurité sociale pour 2017, article 89.
* 45 Arrêtés du 4 et du 28 septembre 2017.
* 46 Issu d'un amendement de l'Assemblée nationale à l'article 50 voté en première lecture.
* 47 Baisse de 0,05 point du taux de cotisation en contrepartie de la hausse du taux de la branche maladie.
* 48 L'allocation temporaire d'invalidité des agents des collectivités locales (Atiacl) est la prestation attribuée à un fonctionnaire territorial ou hospitalier qui, à la suite d'un accident de service, de trajet ou d'une maladie professionnelle, présente des infirmités permanentes lui permettant néanmoins de reprendre ses fonctions.
* 49 Article 41 de la loi n° 98-1194 du 23 décembre 1998 de financement de la sécurité sociale pour 1999.
* 50 Article 53 de la loi n° 2000-157 du 23 décembre 2000 de financement de la sécurité sociale pour 2001.
* 51 1° de l'article 5 de la loi n° 2017-1340 du 15 septembre 2017 pour le renforcement du dialogue social.
* 52 Loi n° 2015-994 du 17 août 2015 relative au dialogue social et à l'emploi.
* 53 Le périmètre de la branche vieillesse dans le PLFSS n'inclut pas les régimes complémentaires du secteur privé (Agirc-Arrco) qui versent un montant de 75 milliards d'euros environ de prestations chaque année. La dépense globale des régimes de retraite obligatoires (base et complémentaires) s'élève à plus de 300 milliards d'euros, soit près de 14 % de notre PIB.
* 54 Pour une dépense globale de la branche vieillesse pour 2016 et 2017, respectivement de 227,2 et 231,1 milliards d'euros. La différence correspond à des transferts et aux coûts de gestion (env. 2,5 Mds€).
* 55 Décret n° 2012-847 du 2 juillet 2012 relatif à l'âge d'ouverture du droit à la pension de vieillesse.
* 56 Rapport de la commission des comptes de la sécurité sociale, septembre 2017, p. 91.
* 57 Ce phénomène est connu sous le nom « d'effet noria ».
* 58 D'après le programme d'efficience et de qualité « retraite », annexé au PLFSS pour 2018.
* 59 Voir la note de la Cnav sur les prévisions de l'impact de la Lura, document n° 9 de la réunion du 1 er mars 2017 du Conseil d'orientation des retraites.
* 60 La LFSS pour 2016 a modifié la règle de calcul du coefficient de revalorisation, qui est fonction de l'évolution de la valeur moyenne des indices des prix à la consommation calculée sur les douze derniers mois.
* 61 Rapport d'application des lois de financements de la sécurité sociale, Cour des comptes, septembre 2017.
* 62 La mesure d'allongement de la durée d'assurance, prévue en 2014, ne prendra effet qu'en 2020.
* 63 D'après les estimations de la Drees, communiquées à votre rapporteur.
* 64 À partir de 2020, le Mico sera intégralement financé par les régimes de base, ce qui aura pour conséquence de supprimer la section 2 du budget du FSV. Voir présentation infra la présentation des comptes du fonds.
* 65 Voir le rapport sur le PLFSS pour 2016.
* 66 Rapport d'information fait au nom de la Mecss du Sénat n° 668 sur l'avenir du Fonds de solidarité vieillesse, Catherine Génisson et Gérard Roche, juin 2016.
* 67 Allocation différentielle permettant de compléter la pension d'un bénéficiaire, ayant cotisé pendant tout ou partie de sa carrière sur la base de revenus modestes, dans la limite d'un plafond de 1 135,73 euros (2016). Depuis la LFSS pour 2015, le FSV prenait en charge la moitié des dépenses du Mico soit 3,5 milliards sur les 7 milliards d'euros que coûte ce dispositif.
* 68 Voir pp. 24-25 du rapport de la Mecss n° 668.
* 69 Comme le fait remarquer la Cour des comptes, RALFSS, septembre 2017.
* 70 Ces subventions d'équilibre de l'État versées aux régimes spéciaux de retraite sont retracées dans la mission « Régime sociaux et de retraite » des lois de finances, sur laquelle votre commission rend chaque année un avis.
* 71 Le gain de CSG pour l'année 2018 se monte en réalité à 2,3 milliards d'euros en raison du dynamisme de l'assiette constituée par les revenus du capital en 2018.
* 72 Mis en exergue dans le dernier rapport du Comité de suivi des retraites (quatrième avis) qui confirme, au-delà de la timidité de ses recommandations, son utilité d'aide à la compréhension du rapport du Cor.
* 73 Qui serait principalement due, non pas à une diminution du nombre d'étrangers entrant sur le territoire national, mais à un accroissement des Français s'expatriant (Insee, octobre 2015).
* 74 D'après le Cor, la productivité apparente du travail, par heure travaillée, était de 1,7 % entre 1990 et 1998, de 1,2 % entre 1998 et 2008 et de 0,7 % entre 2008 et 2015.
* 75 Ces générations (1945-1970) sont caractérisées par une population nombreuse, un taux d'emploi des femmes importants et des carrières plus complètes, ce qui entraîne un haut niveau de dépenses de retraite.
* 76 L'accord Agirc-Arrco du 30 octobre 2015 instaure en effet une décote provisoire de 10 % pendant trois ans sur la retraite complémentaire d'un assuré qui partirait à la retraite à l''âge d'obtention de son taux plein dans le régime de base. Cette décote provisoire s'annule si la personne reporte d'un an son départ à la retraite.
* 77 Loi n° 2014-40 du 20 janvier 2014 garantissant l'avenir et la justice de notre système de retraite
* 78 Le FRR dispose actuellement d'un actif de 36 milliards d'euros mais il est chargé de reverser 2,1 milliards d'euros par an à la Cades jusqu'à l'extinction de la dette sociale, programmée en 2024. Ces actifs, investis sur les marchés rapportent des intérêts importants, ce qui permet de reconstituer une partie de la soulte versée chaque année à la Cades. Le Comité estime donc qu'une fois la dette sociale amortie, il devrait lui rester environ 19 milliards d'euros.
* 79 Décret n° 2017-1328 du 11 septembre 2017 instituant un haut-commissaire à la réforme des retraites.
* 80 Rapport d'information n° 667, L'interrégimes en matière de retraite : le succès du droit à l'information ne suffit pas, Anne Emery-Dumas et Gérard Roche, juillet 2017, pp. 94-99.
* 81 Loi n° 2012-1509 du 29 décembre 2012 de finances pour 2013 et loi n° 2013-1278 du 29 décembre 2013 de finances pour 2014.
* 82 Au moment des débats sur le projet de loi relatif à l'égalité réelle entre les femmes et les hommes, il était question de prévoir un congé de 30 mois pour le premier parent et 6 pour le second. La publication des décrets d'application coïncidant avec l'examen du PLFSS pour 2015, un partage 24 mois-12 mois a finalement été retenu et présenté comme une mesure d'économie.
* 83 Cette mesure était initialement prévue à l'article 18 du texte initial.
* 84 Décret n° 2017-532 du 12 avril 2017 relatif à la revalorisation de l'allocation de soutien familial et du montant majoré du complément familial.
* 85 Le CMG est actuellement versé à partir du mois où la demande est effectuée, ce qui pénalise les familles qui tardent à effectuer cette demande.
* 86 Le retard pris dans les négociations de la prochaine COG pourrait au demeurant entraîner une sous-consommation des crédits alloués, comme cela a été le cas en 2013.
* 87 Dans la définition retenue par l'OCDE, les dépenses publiques consacrées aux familles couvrent l'accueil du jeune enfant jusqu'à six ans, et donc l'école maternelle, les prestations légales et extra-légales, les dispositifs fiscaux (quotient familial, régime d'imposition des assistants maternels...), le supplément familial de traitement des fonctionnaires, une partie des dépenses d'aide sociale à l'enfance, les bourses accordées aux collégiens et lycéens, les indemnités journalières versées au titre du congé maternité ainsi que les composantes familiales d'autres prestations sociales (RSA, allocations logement).
* 88 Selon la définition plus restrictive retenue par Eurostat, la France se situe en milieu de tableaux avec une dépense équivalente à 2,5 % du PIB.
* 89 Loi n° 2011-1906 du 21 décembre 2011 de financement de la sécurité sociale pour 2012.
* 90 Décret n° 2012-666 du 4 mai 2012 relatif au complément de libre choix du mode de garde pour les familles monoparentales et les familles dont l'un des parents perçoit l'allocation aux adultes handicapés.
* 91 L'indicateur conjoncturel de fécondité est la somme des taux de fécondité par âge d'une année. Il peut être interprété comme le nombre moyen d'enfants que mettrait au monde une femme si elle connaissait, durant toute sa vie féconde, les conditions de fécondité observées cette année-là (source : Ined).
* 92 Cette estimation s'appuie sur une étude Eurobaromètre de 2011.
* 93 En dehors des aides à la garde d'enfant.
* 94 En mars 2012, François Hollande déclarait devant les représentants de l'Union nationale des associations familiales : « Je reste très attaché à l'universalité des allocations familiales qui sont aussi un moyen d'élargir la reconnaissance nationale à toute la diversité des formes familiales. Elles ne seront donc pas soumises à conditions de ressources ».
* 95 Sénat, commission des affaires sociales, rapport n° 83 (2014-2015), tome IV.
* 96 Notre collègue député Olivier Véran, rapporteur général de la commission des affaires sociales, s'est ainsi demandé « s'il reste économiquement pertinent d'accorder des allocations familiales aux familles les plus riches » (Le Figaro, 28 septembre 2017), alors que M. Bruno Le Maire, ministre de l'économie estimait que « quand on a un niveau de revenu élevé, on n'a pas forcément besoin des allocations familiales » (CNews, 3 octobre 2017).
* 97 Cette courbe fait l'hypothèse que le quotient familial constitue une aide fiscal, qui croît par définition avec le revenu imposable, et non comme une simple modalité de calcul de l'impôt.
* 98 En outre-mer, les allocations familiales sont néanmoins versées dès le premier enfant.
* 99 Loi n° 2015-1702 du 21 décembre 2015 de financement de la sécurité sociale pour 2016.
* 100 Le montant de l'ASF est majoré pour les enfants orphelins de père et de mère ou dont la filiation n'a pas été établie.
* 101 Le Ralfss 2017 présente ainsi les effets des mesures intervenues entre 2012 et 2015 en se basant sur des cas-types et observe des résultats contrastés en fonction du revenu et de la composition familiale.
* 102 Le Royaume-Uni a mis en oeuvre à partir de 2013 une réforme globale de son système de prestations sociales en fusionnant les aides aux familles mais également les allocations chômage et les aides au logement dans une allocation universelle ( universal credit ).
* 103 La France présente un taux d'activité global (71,4 %) et un taux d'activité masculine (75,5 %) inférieurs à la moyenne européenne (72,3 % et 78,1 % respectivement) mais un taux d'activité féminine légèrement supérieur (67,5 % contre 66,5 %).
* 104 France entière, hors Mayotte. Ce taux est de 57,7 % en métropole et 27,7 % dans les départements d'Outre-mer.
* 105 L'objectif de création de places en accueil collectif se décomposait en 66 000 nouvelles places et 34 000 places résultant de l'augmentation du taux d'occupation des places existante
* 106 Source : lettre de l'observatoire national de la petite enfance (Onape), septembre 2017.
* 107 Circulaire n° DGCS/SD2C/2015/8 du 22 janvier 2015 relative à la mise en oeuvre de schémas départementaux de services aux familles.
* 108 Outre les facteurs culturels, cette faible tendance des pères à avoir recours à la Préparee s'explique par le faible montant de cette dernière (392,09 euros), alors ont, dans la plupart des couples, le salaire le plus important.
* 109 Ralfss 2017.