Rapport n° 402 (2020-2021) de Mme Michelle MEUNIER , fait au nom de la commission des affaires sociales, déposé le 3 mars 2021
Disponible au format PDF (931 Koctets)
-
L'ESSENTIEL
-
I. UN « MAL MOURIR » PERSISTANT
EN FRANCE, EN DÉPIT DES ÉVOLUTIONS LÉGISLATIVES DES VINGT
DERNIÈRES ANNÉES
-
A. UNE LÉGISLATION FRANÇAISE DE LA FIN
DE VIE CENTRÉE SUR LA SÉDATION ET LE SOULAGEMENT DE LA
DOULEUR
-
B. LES CARENCES PERSISTANTES DE LA PRISE EN CHARGE
PALLIATIVE EN FRANCE
-
A. UNE LÉGISLATION FRANÇAISE DE LA FIN
DE VIE CENTRÉE SUR LA SÉDATION ET LE SOULAGEMENT DE LA
DOULEUR
-
II. LA NÉCESSITÉ D'APPORTER UNE
RÉPONSE GLOBALE AFIN DE GARANTIR LE DROIT À MOURIR DANS LA
DIGNITÉ EN FRANCE
-
I. UN « MAL MOURIR » PERSISTANT
EN FRANCE, EN DÉPIT DES ÉVOLUTIONS LÉGISLATIVES DES VINGT
DERNIÈRES ANNÉES
-
EXAMEN DES ARTICLES
-
Article 1er
Reconnaissance du droit à l'aide active à mourir et,
pour sa mise en oeuvre, du suicide assisté et de l'euthanasie
-
Article 2
Conditions de mise en oeuvre de l'aide active à mourir
et clause de conscience spécifique des professionnels de santé
qui refuseraient de la mettre en oeuvre
-
Article 3
Assimilation d'un décès résultant d'une aide active à mourir
à une mort naturelle
-
Article 4
Possibilité de désigner plusieurs personnes de confiance
-
Article 5
Rénovation du cadre juridique applicable aux directives anticipées
-
Article 6
Création d'une commission nationale de contrôle
des pratiques relatives au droit de mourir dans la dignité
-
Article 7
Recueil des témoignages pour la prise en charge
des personnes hors d'état d'exprimer leur volonté
-
Article 8
Mise en oeuvre de l'aide active à mourir pour les personnes
hors d'état d'exprimer leur volonté
-
Article 9
Consécration d'un droit universel à l'accès aux soins palliatifs
-
Article 10
Demande de rapport du Gouvernement au Parlement
sur l'application de la loi et l'accès aux soins palliatifs
-
Article 1er
-
EXAMEN EN COMMISSION
-
RÈGLES RELATIVES À L'APPLICATION DE
L'ARTICLE 45 DE LA CONSTITUTION ET DE L'ARTICLE 44 BIS, ALINÉA 3 DU
RÈGLEMENT DU SÉNAT (« CAVALIERS »)
-
LISTE DES PERSONNES ENTENDUES
-
LA LOI EN CONSTRUCTION
N° 402
SÉNAT
SESSION ORDINAIRE DE 2020-2021
Enregistré à la Présidence du Sénat le 3 mars 2021
RAPPORT
FAIT
au nom de la commission des affaires sociales (1) sur la
proposition de loi
visant à
établir
le
droit
à
mourir
dans la
dignité
,
Par Mme Michelle MEUNIER,
Sénatrice
(1) Cette commission est composée de : Mme Catherine Deroche , présidente ; M. Jean-Marie Vanlerenberghe , rapporteur général ; M. Philippe Mouiller, Mme Chantal Deseyne, MM. Alain Milon, Bernard Jomier, Mme Monique Lubin, MM. Olivier Henno, Martin Lévrier, Mmes Laurence Cohen, Véronique Guillotin, M. Daniel Chasseing, Mme Raymonde Poncet Monge , vice-présidents ; Mmes Florence Lassarade, Frédérique Puissat, M. Jean Sol, Mmes Corinne Féret, Jocelyne Guidez , secrétaires ; Mme Cathy Apourceau-Poly, M. Stéphane Artano, Mme Christine Bonfanti-Dossat, MM. Bernard Bonne, Patrick Boré, Laurent Burgoa, Jean-Noël Cardoux, Mmes Catherine Conconne, Annie Delmont-Koropoulis, Élisabeth Doineau, MM. Alain Duffourg, Jean-Luc Fichet, Mmes Laurence Garnier, Frédérique Gerbaud, Pascale Gruny, M. Xavier Iacovelli, Mmes Corinne Imbert, Annick Jacquemet, Victoire Jasmin, Annie Le Houerou, M. Olivier Léonhardt, Mmes Viviane Malet, Colette Mélot, Michelle Meunier, Brigitte Micouleau, Annick Petrus, Émilienne Poumirol, Catherine Procaccia, Marie-Pierre Richer, Laurence Rossignol, M. René-Paul Savary, Mme Nadia Sollogoub, M. Dominique Théophile .
Voir les numéros :
|
Sénat : |
131 et 403 (2020-2021) |
L'ESSENTIEL
Réunie le 3 mars 2021, sous la présidence de Mme Catherine Deroche (LR, Maine-et-Loire), présidente, la commission des affaires sociales a examiné le rapport de Mme Michelle Meunier (SER, Loire-Atlantique) sur la proposition de loi visant à établir le droit à mourir dans la dignité.
Pour la rapporteure, cette proposition de loi entend, d'une part, répondre à des situations exceptionnelles auxquelles la législation sur la fin de vie n'apporte pas de réponse satisfaisante , et, d'autre part, à rendre pleinement effectif le droit de toute personne à bénéficier de soins palliatifs et d'un accompagnement de qualité afin de mourir dans la dignité .
La détresse de certains malades confrontés à des situations où l'obsession thérapeutique ou curative reste sourde à leur libre arbitre , de même que les difficultés de la prise en charge palliative mises en lumière par la crise sanitaire de la covid-19, rappellent l'urgence qu'il y a à réunir les conditions d'un accompagnement éthique et solidaire de la fin de vie . La rapporteure estime ainsi indispensable d'oeuvrer au développement d'une véritable culture palliative au sein d'un système de soins hospitalier et ambulatoire où les lacunes et ambiguïtés du droit et une prise en charge excessivement focalisée sur le curatif peuvent faire perdre de vue l'autonomie du malade, la conception qu'il se fait de sa dignité et le sens qu'il entend donner à sa vie. Elle considère, par conséquent, indispensable de réformer le cadre juridique de la fin de vie en reconnaissant le droit à l'aide active à mourir , au nom de la primauté de la volonté du patient .
Jugeant néanmoins que l'effectivité du droit à mourir dans la dignité passe par une meilleure connaissance et application des dispositifs de préparation et d'accompagnement de la fin de vie introduits par le législateur en 2016, la commission des affaires sociales n'a pas adopté la proposition de loi. Aussi la discussion en séance publique portera-t-elle sur le texte de la proposition de loi dans sa rédaction initiale.
I. UN « MAL MOURIR » PERSISTANT EN FRANCE, EN DÉPIT DES ÉVOLUTIONS LÉGISLATIVES DES VINGT DERNIÈRES ANNÉES
A. UNE LÉGISLATION FRANÇAISE DE LA FIN DE VIE CENTRÉE SUR LA SÉDATION ET LE SOULAGEMENT DE LA DOULEUR
1. Le droit à mourir dans la dignité : un enjeu qui irrigue le débat public depuis plus de trente ans
L'évolution des positions du comité consultatif national d'éthique pour les sciences de la vie et de la santé (CCNE) sur la fin de vie et l'autonomie de la personne dans le choix des modalités de sa mort illustre l'importance grandissante de ces enjeux pour la population et la pression continue qui s'exerce sur les pouvoirs publics pour y apporter une réponse pleinement satisfaisante.
Le souhait du CCNE, à l'issue des états généraux de la bioéthique menés en 2018, de ne pas modifier la règlementation en vigueur et le choix subséquent du Gouvernement de ne pas y revenir dans le cadre de l'examen du projet de loi relatif à la bioéthique 1 ( * ) sont toutefois le signe d'une résistance continue des pouvoirs publics français à évoluer dans le même sens que d'autres pays européens qui ont déjà reconnu les différentes voies de l'aide active à mourir - en l'espèce, le suicide assisté ou l'euthanasie - afin de respecter pleinement le droit des personnes de choisir les modalités de leur fin de vie.
Les positions exprimées par le CCNE sur la fin de vie depuis 1991
En 1991 1 , le CCNE « désapprouv [ait] qu'un texte législatif ou réglementaire légitime l'acte de donner la mort à un malade ».
En 1998 2 , faisant le constat que « le problème de l'accompagnement des fins de vie étant délicat à aborder aujourd'hui en France », il se contentait de « recommander que l'on arrive à en parler publiquement de façon sereine » et d'appeler à débattre au fond de ce problème sous trois angles : celui du droit d'accès à domicile ou à l'hôpital à des soins palliatifs ou de confort, celui de l'abstention de soins superflus et celui de l'euthanasie. En référence à sa prise de position de 1991 contre « toute perspective de reconnaître l'euthanasie comme une issue admissible sous conditions », il concluait en posant la question : « cette prise de position est-elle aujourd'hui dépassée ? », sans pour autant s'aventurer à y apporter un début de réponse.
En 2000 3 , tout en « renon [çant ] à considérer comme un droit dont on pourrait se prévaloir la possibilité d'exiger d'un tiers qu'il mette fin à une vie », le CCNE estimait que des cas exceptionnels de grande détresse 4 pouvaient justifier des « ouvertures exceptionnelles », au titre de « la compassion et [de] la sollicitude » et sous réserve bien entendu du consentement : il prônait alors « une sorte d'exception d'euthanasie, qui pourrait être prévue par la loi, [qui] permettrait d'apprécier tant les circonstances exceptionnelles pouvant conduire à des arrêts de vie que les conditions de leur réalisation », la demande étant appelée à être examinée par une commission interdisciplinaire et la décision finale devant revenir à un juge.
En 2013 5 , le CCNE n'est pas parvenu, à la suite de la remise en 2012 du rapport de la commission de réflexion sur la fin de vie en France, à une réponse unanime sur la légalisation de l'aide active à mourir : une majorité de ses membres exprimait des « réserves majeures », recommandait « de ne pas modifier la loi actuelle » et estimait que la légalisation de l'assistance au suicide « n'est pas souhaitable » ; d'autres membres, dans une contribution distincte, soulignaient que la frontière entre le « laisser mourir » et le « faire mourir » avait été de fait abolie par la possibilité reconnue au patient en 2002 et 2005 de demander au médecin d'interrompre ses traitements vitaux qui conduit à reconnaître « le droit des médecins de “faire mourir” ou d'aider une personne, à sa demande, à “mettre un terme à sa vie” » et posaient alors la question de savoir « pour quelles raisons certaines formes de “demande d'aide à mettre un terme à sa vie” seraient autorisées alors que d'autres ne pourraient l'être ».
En 2019 6 , le CCNE rappelle que la loi n'a pas vocation à arbitrer ou résoudre les questions éthiques « nécessairement déchirantes » liées à la fin de vie, mais doit poser « un cadre nécessaire pour la cohésion et la solidarité entre les individus dans une société ». Estimant que la loi du 2 février 2016, dite loi « Claeys-Leonetti », offre des dispositifs qui « permettent de répondre à la très grande majorité des situations complexes de fin de vie, à condition que la loi soit connue et réellement appliquée », il propose de ne pas modifier la législation en vigueur sur la fin de vie et de garantir sa meilleure connaissance et son application effective. Il préconise, en outre, le financement d'un nouveau plan gouvernemental de développement des soins palliatifs et appelle à intensifier la recherche sur les situations exceptionnelles auxquelles la loi ne permet pas de répondre et qui pourraient justifier, le cas échéant, de la faire évoluer.
1 Avis n° 26 du 24 juin 1991 concernant la proposition de résolution du 25 avril 1991 sur l'assistance aux mourants du Parlement européen.
2 Avis n° 58 du 12 juin 1998, Consentement éclairé et information des personnes qui se prêtent à des actes de soin ou de recherche .
3 Avis n° 63 du 27 janvier 2000, Fin de vie, arrêt de vie, euthanasie .
4 Le comité citait comme exemples « les cas exceptionnels où la douleur n'est pas maîtrisée en dépit des moyens disponibles ; la personne totalement et définitivement dépendante de machines pour vivre, demande à en finir ; la personne irrémédiablement privée de capacités relationnelles a demandé à ne pas voir sa vie prolongée ; le cas des nouveau-nés autonomes et porteurs de séquelles neurologiques extrêmes incurables dont les parents ont été informés ».
5 Avis n° 121 du 30 juin 2013, Fin de vie, autonomie de la personne, volonté de mourir .
6 Avis n° 129 du 18 septembre 2018, Contribution du comité consultatif national d'éthique à la révision de la loi de bioéthique 2018-2019 .
Dans son étude sur la révision des lois de bioéthique 2 ( * ) , le Conseil d'État fait le constat d'un développement encore insuffisant de l'accès aux soins palliatifs , d'une place encore marginale de la formation en soins palliatifs dans la formation initiale des médecins et d' inégalités territoriales dans l'accès aux soins palliatifs . Insistant sur la nécessité de préserver le dernier mot donné au médecin pour la décision d'arrêt des traitements, il propose de faire varier les modalités de la procédure collégiale afin de favoriser l'acceptation de la décision par la famille et les proches, le cas échéant en permettant l'intervention d'un troisième avis médical. Néanmoins, il estime qu'« il n'est pas souhaitable de modifier le droit en vigueur pour permettre aux personnes qui ne sont pas en situation de fin de vie d'obtenir une aide médicale à mourir ».
En avril 2018, le Conseil économique, social et environnemental (CESE) a adopté un avis 3 ( * ) de sa commission temporaire « Fin de vie » proposant de modifier la législation afin de tenir compte des situations dans lesquelles les soins palliatifs n'apportent pas de réponse satisfaisante. Il est ainsi envisagé de reconnaître au patient le droit, sous conditions, de demander au médecin de se voir administrer une sédation profonde explicitement létale , permettant une dépénalisation conditionnelle de l'aide à mourir. Le CESE préconise en outre la création d'une instance chargée de contrôler les actes d'aide à mourir sur la base de déclarations transmises par les médecins.
2. Un refus gouvernemental de la reconnaissance de l'aide active à mourir qui tranche avec l'état de l'opinion comme avec l'évolution des législations étrangères
Plutôt que de reconnaître explicitement la possibilité pour le corps médical d'administrer, sous certaines conditions, un geste létal à la demande du patient ou d'assister ce dernier dans son souhait d'abréger sa vie, le « modèle » français de la fin de vie privilégie un accompagnement centré sur l'accès aux soins susceptibles de soulager la douleur et, le cas échéant, à une sédation pouvant conduire au décès en cas de décision d'arrêt des traitements.
a) La législation française en matière de fin de vie : une évolution prudente et graduée
Le cadre juridique français de la fin de vie a ainsi connu au cours des vingt dernières années les principales évolutions suivantes :
- la loi du 9 juin 1999 4 ( * ) consacre le droit de toute personne dont l'état le requiert d'avoir accès aux soins palliatifs et à un accompagnement ;
- la loi du 4 mars 2002 5 ( * ) , dite loi « Kouchner », reconnaît le droit de toute personne malade de prendre, avec le professionnel de santé, les décisions concernant sa santé, ainsi que son droit de refuser ou de ne pas recevoir un traitement ;
- la loi du 22 avril 2005 6 ( * ) , dite loi « Leonetti » , interdit l' obstination déraisonnable dans la dispense de soins afin de protéger les patients du risque d'acharnement thérapeutique . Elle consacre la possibilité d'administrer, aux patients atteints d'une maladie grave et incurable en stade avancé ou terminal avec leur accord, des soins palliatifs visant à soulager la douleur et ayant pour effet secondaire d'abréger la vie . Enfin, elle ouvre la possibilité à toute personne, par la voie de directives anticipées , de préciser leurs choix en matière de conduite thérapeutique à tenir lorsqu'elles seront en fin de vie, dans l'hypothèse où elles seraient hors d'état d'exprimer leur volonté ;
- la loi du 2 février 2016 7 ( * ) , dite loi « Claeys-Leonetti » , affirme le droit de toute personne à une fin de vie digne et apaisée. Elle reconnaît ainsi aux personnes malades en fin de vie et dont les souffrances sont réfractaires aux traitements un droit à la sédation profonde et continue jusqu'au décès . Afin que ce droit ne soit pas interprété comme une voie d'ouverture du suicide assisté, il est conditionné à l'imminence du décès et au caractère réfractaire de la douleur du patient aux traitements. La loi renforce, en outre, l' opposabilité aux médecins des directives anticipées du patient. La non-application des directives anticipées par le médecin ne peut ainsi intervenir qu'à l'issue d'une procédure collégiale et uniquement si elles apparaissent manifestement inappropriées ou non conformes à la situation médicale du patient. Elle conforte, enfin, le statut de la personne de confiance qui peut rendre compte de la volonté du patient : en l'absence de directives anticipées, le médecin a l'obligation de recueillir le témoignage de la personne de confiance ou, à défaut, de la famille ou des proches.
b) Une opinion française majoritairement acquise au respect de l'autonomie de la personne
Selon un sondage 8 ( * ) de mars 2019 de l'institut Ipsos, 96 % des personnes interrogées se sont déclarées favorables à la reconnaissance d'un droit à l'euthanasie : 36 % estiment que « les Français devraient avoir la possibilité de disposer d'un droit à l'euthanasie quelles que soient leurs conditions de santé » et 60 % jugent que « le droit à l'euthanasie devrait être encadré et possible uniquement en cas de souffrances graves et incurables ». Les propositions tendant à « accompagner la fin de vie » et « légaliser l'euthanasie » ont en outre constitué, en avril 2019, deux des trois consensus qui, bien que qualifiés de « faible ampleur » par le Premier ministre, ont émergé des contributions libres versées au grand débat national organisé dans le sillage du mouvement des gilets jaunes.
c) Les exemples étrangers de reconnaissance de l'aide active à mourir
Dès le début des années 2000, plusieurs pays se sont engagés dans la voie d'une reconnaissance d'une ou plusieurs modalités de l'aide active à mourir dans le souci de mieux respecter l'autonomie de la personne et son souhait de mourir dans des conditions qu'elle juge dignes.
L'Espagne étant en passe d'autoriser l'euthanasie et l'assistance au suicide, la France sera bientôt frontalière de quatre pays autorisant une ou plusieurs modalités de l'aide active à mourir .
Les pays ou entités d'États
fédéraux ayant légalisé
ou sur le point de
légaliser l'euthanasie et/ou l'assistance au suicide
Les Pays-Bas autorisent depuis 2001 1 aussi bien l'euthanasie que l'assistance au suicide pour toute personne de plus de douze ans capable de discernement sur son état de santé, à condition que :
- la personne fasse l'objet d'une souffrance constante et insupportable ;
- l'acte soit pratiqué par un médecin à la demande volontaire et réfléchie du patient dûment informé de sa situation médicale et de son pronostic ;
- l'avis écrit d'au moins un autre médecin indépendant ait été préalablement recueilli ;
- dans le cas d'un mineur, les deux parents aient donné leur accord.
Les notifications d'exécution d'actes d'euthanasie ou de suicide assisté font l'objet d'un contrôle a posteriori par des comités d'examen régionaux .
Si elle n'autorise pas l'assistance au suicide, la Belgique a légalisé en 2002 2 l' euthanasie à condition que :
- la personne soit capable et consciente et soit majeure, un mineur émancipé ou un mineur doté de la capacité de discernement ;
- la personne fasse état d'une souffrance physique ou psychique constante et insupportable qui ne peut être apaisée et qui résulte d'une affection accidentelle ou pathologique grave et incurable ;
- la demande ait été formulée par écrit de manière volontaire, réfléchie et répétée à l'issue de plusieurs entretiens avec le médecin qui informe la personne des possibilités thérapeutiques encore envisageables ainsi que les possibilités offertes par les soins palliatifs ;
- l'avis d'un autre médecin, indépendant à l'égard tant du patient que du médecin, ait été recueilli quant au caractère grave et incurable de l'affection. Si le premier médecin saisi est d'avis que le décès n'interviendra manifestement pas à brève échéance, un deuxième médecin psychiatre ou spécialiste de l'affection est obligatoirement consulté sur le caractère constant, insupportable et inapaisable de la souffrance. Dans ce dernier cas, un mois doit s'écouler entre la demande et l'exécution de l'acte d'euthanasie ;
- dans le cas d'un mineur, les deux parents aient donné leur accord.
Pour l'hypothèse où elle se retrouverait hors d'état d'exprimer sa volonté, la personne peut consigner par écrit son souhait de bénéficier de l'euthanasie si le médecin constate que les critères relatifs à une situation médicale sans issue sont réunis. Dans cette déclaration conservée dans un registre national , la personne peut désigner une ou plusieurs personnes de confiance majeures classées par ordre de préférence chargées d'exprimer sa volonté auprès du médecin. Au plus tard dans les quatre jours ouvrables suivant l'exécution de l'acte, un document d'enregistrement est transmis à une commission fédérale de contrôle et d'évaluation .
Le Luxembourg permet également, depuis 2009 3 , les deux modalités de l'aide active à mourir que sont l'euthanasie et l'assistance au suicide, à condition que :
- la personne soit un majeur capable et conscient au moment de la demande ;
- la personne se trouve dans une situation médicale sans issue et irréversible dans l'état actuel de la science, et fasse l'objet d'une souffrance psychique ou psychique constante et insupportable sans perspective d'amélioration résultant d'une affection accidentelle ou pathologique ;
- la demande ait été formulée par écrit de manière volontaire, réfléchie et répétée à l'issue de plusieurs entretiens avec le médecin qui informe la personne des possibilités thérapeutiques encore envisageables ainsi que les possibilités offertes par les soins palliatifs ;
- l'avis d'un second médecin impartial ait été préalablement recueilli.
Pour les personnes hors d'état d'exprimer leur volonté, leur souhait de bénéficier de l'euthanasie peut faire l'objet de dispositions de fin de vie écrites consignées au sein d'un système officiel d'enregistrement tenu par une commission nationale de contrôle et d'évaluation . Au plus tard dans les huit jours suivant l'exécution de l'acte, un document d'enregistrement est transmis à cette commission.
La Suisse n'autorise que l' assistance au suicide pour les majeurs et les mineurs : elle l'autorise a contrario puisque sa législation 4 se contente de pénaliser toute assistance au suicide apportée selon un mobile égoïste. En pratique, l'assistance au suicide y est essentiellement fournie par des associations .
En Espagne , le Congrès des députés a approuvé, le 17 décembre 2020, une proposition de loi organique de régulation de l'euthanasie qui devrait être adoptée définitivement à l'issue de la navette parlementaire au premier trimestre 2021. Le texte reconnaît à toute personne remplissant un certain nombre de critères le droit de solliciter la prestation d'aide à mourir . La personne doit être majeure, capable et consciente au moment de sa demande, et être atteinte d'une maladie grave et incurable ou d'une souffrance grave, chronique et incapacitante. Elle doit démontrer avoir été informée des conditions de sa prise en charge, y compris des alternatives thérapeutiques - notamment de la possibilité de bénéficier de soins palliatifs -, et doit formuler deux demandes volontaires consécutives par écrit, dénuées de toute pression extérieure, à quinze jours d'intervalle - ce délai pouvant être raccourci par le médecin en cas d'imminence d'une perte de capacité. Ce délai doit donner lieu à un processus délibératif entre le patient et le médecin sur le diagnostic et les possibilités thérapeutiques. Ce dialogue doit être maintenu, dans un délai de deux jours à compter de la confirmation de la demande, afin de répondre aux éventuels doutes et demandes d'informations complémentaires du patient. Si la personne ne peut formuler de demande en raison de la perte de ses facultés, il sera tenu compte de ses volontés anticipées au travers de documents à valeur légale désignant, le cas échéant, un représentant.
Le médecin principal doit solliciter à l'issue du processus délibératif l'avis d'un médecin consultant . En cas d'avis défavorable de ce dernier, le patient peut présenter un recours devant une commission de garantie et d'évaluation . Dans tous les cas, avant l'exécution de l'acte, le médecin principal transmet à cette commission le dossier pour contrôle préalable : la commission désigne alors deux membres - un médecin et un juriste - chargés de vérifier le respect de la procédure dans un délai maximal de sept jours. En cas de désaccord de ces deux membres, le dossier est tranché par la commission en formation plénière. Une décision finale défavorable de la commission peut faire l'objet d'un recours devant la juridiction administrative.
Au Portugal , le parlement a adopté, le 29 janvier 2021, une loi dépénalisant l'euthanasie définie comme l' anticipation de la mort par décision propre d'une personne majeure en situation de souffrance extrême, avec des lésions définitives ou des douleurs incurables et fatales lorsqu'elle est pratiquée ou aidée par des professionnels de santé . La demande est adressée à un médecin dit « d'orientation » qui formule un premier avis sur sa recevabilité et, le cas échéant, recueille l'avis d'un second médecin nécessairement spécialiste de l'affection de la personne. En cas d'avis favorables des deux médecins, la personne doit confirmer par écrit sa demande. Le dossier est alors transmis à une commission de vérification et de validation de la procédure clinique d'anticipation de la mort .
Aux États-Unis, huit États fédérés, en sus du district de Columbia , autorisent par la loi l'assistance au suicide : l' Oregon , Washington , la Californie , le Colorado , Hawaï , le New Jersey , le Vermont et le Maine . Au Montana , la Cour suprême de l'État a jugé en 2009 que rien dans la législation du Montana n'interdisait à un médecin de répondre à une demande d'un patient en phase terminale d'abréger sa vie mais, depuis, aucune disposition encadrant ou interdisant cet acte n'a été adoptée.
Au Canada , la Cour suprême, dans son arrêt Carter v. Canada du 6 février 2015, a estimé que les dispositions du code criminel prohibant l'aide médicale à mourir privent les « adultes capables affectés de problèmes de santé graves et irrémédiables qui leur causent des souffrances persistantes et intolérables [...] du droit à la vie, à la liberté et à la sécurité de la personne », notamment en « for [çant] certaines personnes à s'enlever prématurément la vie, par crainte d'être incapables de le faire lorsque leurs souffrances deviendraient insupportables ».
Le Québec avait été la première province canadienne à autoriser l'aide médicale à mourir 5 . En 2016 6 , le Canada a dépénalisé l'aide médicale à mourir, comprenant l'euthanasie et l'assistance au suicide, en s'inspirant de la législation québécoise : est ainsi admissible à l'aide médicale à mourir la personne majeure et capable affectée de problèmes graves et irrémédiables, ayant formulé une demande de manière volontaire et dénuée de pressions extérieures après avoir été informée des moyens disponibles pour soulager ses souffrances. Le médecin ou infirmier sollicité doit obtenir l'avis d'un second médecin ou infirmier, indépendant.
Le 5 octobre 2020, le gouvernement canadien a déposé au parlement un projet de loi apportant des modifications à la législation sur la fin de vie : il tend à abroger la disposition exigeant que la mort naturelle soit raisonnablement prévisible, à interdire l'aide médicale à mourir dans le cas où la maladie mentale serait la seule condition médicale invoquée et à permettre l'aide médicale à mourir dans les cas où la personne aurait perdu avant la prestation la capacité d'y consentir mais en avait émis le souhait auprès du médecin ou de l'infirmier et où la personne, après s'être auto-administrée la substance prescrite dans le cadre de l'aide médicale à mourir, aurait perdu la capacité à consentir à l'euthanasie.
En Australie, l'État de Victoria permet l'assistance au suicide depuis juin 2019. Une loi adoptée en décembre 2019 par l'État d' Australie occidentale autorisant le suicide assisté devrait également entrer en vigueur au cours de l'année 2021.
Le parlement de Nouvelle-Zélande a adopté en 2019 7 une loi autorisant l'assistance à mourir pour la personne majeure en phase terminale, en état de déclin irréversible et dont la probabilité de décès est située dans un délai de six mois. La personne doit faire l'objet d'une souffrance insupportable dont les possibilités de soulagement ne sont pas considérées par ladite personne comme tolérables. La personne peut choisir la méthode d'administration de la dose létale. Après exécution de l'acte, le professionnel de santé doit le notifier au registre national qui transmet le dossier à un comité de contrôle .
L'entrée en vigueur de cette loi était conditionnée à son approbation par référendum : le 17 octobre 2020, près de 66 % des électeurs ont voté en faveur de cette entrée en vigueur . La loi entrera ainsi en vigueur le 6 novembre 2021.
La Colombie a publié le 20 avril 2015 des lignes directrices encadrant la pratique de l'euthanasie par injection létale, après que, par un arrêt du 20 mai 1997, la Cour suprême du pays avait jugé que l'euthanasie, sous certaines conditions, était légale. Le 9 mars 2018, une résolution a autorisé sous conditions l'euthanasie pour les mineurs.
1 Loi du 12 avril 2001 relative à l'interruption de la vie sur demande et à l'aide au suicide.
2 Loi du 28 mai 2002 relative à l'euthanasie.
3 Loi du 16 mars 2009 sur l'euthanasie et l'assistance au suicide.
4 L'article 115 du code pénal suisse prévoit que « celui qui, poussé par un mobile égoïste, aura incité une personne au suicide, ou lui aura prêté assistance en vue du suicide, sera, si le suicide a été consommé ou tenté, puni d'une peine privative de liberté de cinq ans au plus ou d'une peine pécuniaire ». L'article 114 du même code interdit l'euthanasie, même si elle est assortie d'une peine moins lourde si elle est pratiquée à titre compassionnel : « celui qui, cédant à un mobile honorable, notamment à la pitié, aura donné la mort à une personne sur la demande sérieuse et instante de celle-ci sera puni d'une peine privative de liberté de trois ans au plus ou d'une peine pécuniaire ».
5 Loi du 10 juin 2014 concernant les soins de fin de vie.
6 Loi du 17 juin 2016 modifiant le code criminel et apportant des modifications connexes à d'autres lois (aide médicale à mourir).
7 Loi du 16 novembre 2019 relative au choix de la fin de vie.
B. LES CARENCES PERSISTANTES DE LA PRISE EN CHARGE PALLIATIVE EN FRANCE
1. Un système de soins palliatifs inégalitaire, pénalisé par un manque de moyens
Le système français de soins palliatifs est gradué et s'articule autour de trois dispositifs :
- les équipes mobiles de soins palliatifs (EMSP), rattachées à des établissements de santé, se déplacent au lit du patient à domicile, en établissement médicosocial ou à l'hôpital, et assurent un rôle de conseil, de soutien et de concertation auprès des équipes soignantes, de soutien psychologique et social des patients et de leurs proches et de diffusion de la culture palliative ;
- les lits identifiés en soins palliatifs (LISP) correspondent à des lits identifiés au sein d'un service d'hospitalisation régulièrement confronté à des fins de vie ou des décès et proposant une prise en charge palliative adaptée ;
- les lits d'unité de soins palliatifs (LUSP) généralement réservés aux situations les plus complexes et entièrement consacrés la prise en charge palliative et à l'accompagnement.
Selon les données de l'atlas des soins palliatifs et de la fin de vie en France publié par le Centre national des soins palliatifs et de la fin de vie (CNSPFV) en octobre 2020, plus d'un Français sur deux (53 %) décède en milieu hospitalier 9 ( * ) . 19 % des patients décédés en milieu hospitalier sont décédés dans des LUSP ou des LISP, à la suite d'un cancer pour plus de 70 % d'entre eux . À titre de comparaison, 75 % des Néerlandais meurent à domicile ou en institution 10 ( * ) .
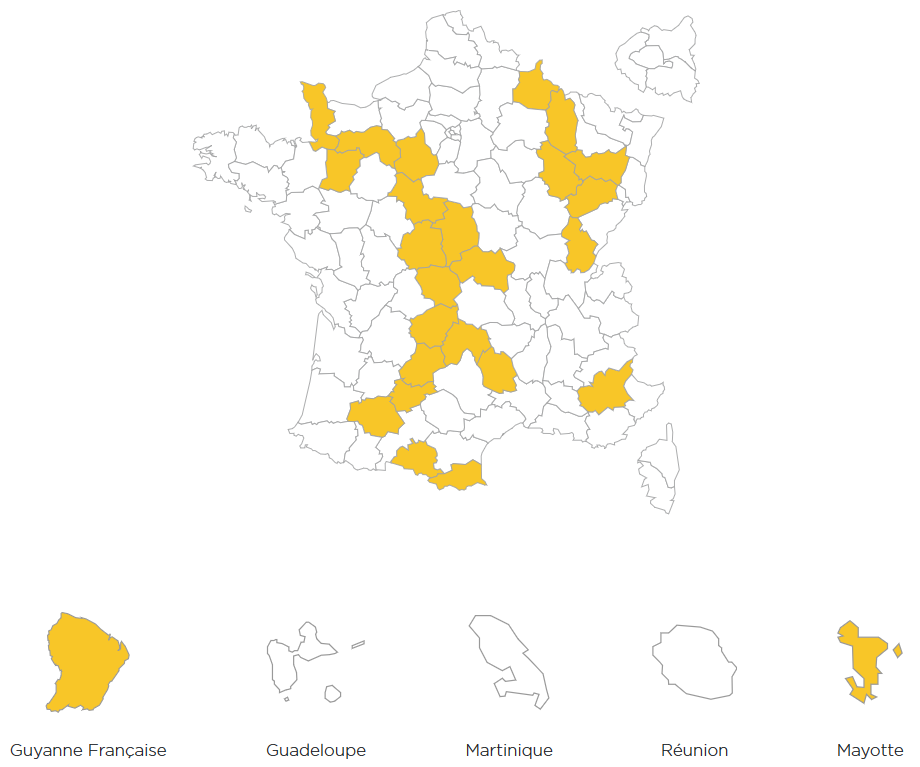
26 départements - dont la Guyane et Mayotte 11 ( * ) - n'ont pas d'unités de soins palliatifs et trois disposent de moins d'un lit d'unité de soins palliatifs pour 100 000 habitants.
Selon le CNSPFV, le ratio de LUSP ou LISP par rapport au nombre d'habitants met en exergue une hétérogénéité territoriale .
Départements ne disposant pas d'unités de soins palliatifs en 2019
Source : CNSPFV, Atlas des soins palliatifs et de la fin de vie en France , 2 e édition
L'offre de soins palliatifs se situe donc bien en-deçà de l'objectif fixé par le plan national 2015-2018 pour le développement des soins palliatifs et l'accompagnement en fin de vie . En 2019, la France comptait 2,8 lits de soins palliatifs pour 100 000 habitants 12 ( * ) . Si l'Inspection générale des affaires sociales fait le bilan 13 ( * ) d'une progression modeste du nombre de LUSP et de LISP sur la période 2015-2018 - respectivement + 14 % et + 8 % -, le CNSPFV rappelle que ce n'est pas tant le manque de structures que l' insuffisance de ressources humaines, particulièrement médicales , au regard des standards gouvernementaux et de la diversité des missions à accomplir, qui est pointée du doigt par les équipes elles-mêmes.
Une des principales difficultés du système de soins palliatifs réside dans les insuffisances de la prise en charge à domicile.
Vecteurs de cette prise en charge, les EMSP ne sont pas en capacité d'assumer leurs missions alors qu'elles fonctionnent à moyens constants, d'autant que les besoins de prise en charge en dehors de l'hôpital - tant à domicile qu'en institutions médicosociales - iront croissant dans un contexte de vieillissement de la population et d' augmentation des polypathologies chez les personnes âgées. À l'avenir, une partie significative des décès ne sera pas liée qu'au cancer mais également à d'autres maladies, dont des pathologies cardiovasculaires et neurodégénératives, qui aggraveront la complexité de la prise en charge . Dans ces conditions, la rapporteure prône le déploiement de moyens substantiels en faveur de la formation et de la mise en place d'innovations organisationnelles comme d'une rémunération adaptée des intervenants à domicile.
La plupart des auditions conduites par la rapporteure ont également mis en exergue le manque d'acculturation des professionnels de santé aux problématiques de la fin de vie et de l'accompagnement . En particulier, la formation initiale et continue des médecins dans ce domaine demeure insuffisante. Si les soins palliatifs ne constituent pas une spécialité médicale à part entière, leur apprentissage peut néanmoins être entrepris dans le cadre d'un diplôme d'études spécialisées complémentaires (DESC) ouvert à treize spécialités 14 ( * ) .
En outre, il convient de ne pas perdre de vue que la France se classe parmi les pays d'Europe avec les taux de suicide les plus élevés chez les personnes âgées , qui restent le signe d'un préoccupant « mal vieillir » dans notre pays : en 2016, ces taux s'établissaient à 20,3 pour 100 000 habitants chez les personnes âgées de 60 à 69 ans, à 27,2 pour les 70-79 ans et 73,4 pour les plus de 80 ans 15 ( * ) . À titre de comparaison, ces taux étaient respectivement de : 16,1 - 23,2 et 39,2 pour l'Allemagne ; de 8,5 - 7,4 et 15,4 pour le Royaume-Uni ; de 10,2 - 13,3 et 22,9 pour l'Italie.
Enfin, l'ensemble des personnes auditionnées, dont en particulier le professeur Régis Aubry, membre du CCNE, ont pointé les insuffisances de la recherche sur les questions de fin de vie en France. Si la création récente d'une sous-section dédiée à la médecine palliative au sein du conseil national des universités (CNU) constitue un véritable progrès, il est nécessaire qu'elle se traduise concrètement par un soutien financier accru des pouvoirs publics au renforcement de la formation et de la recherche dans ce domaine au sein des unités de formation et de recherche (UFR) de santé des universités, notamment par la désignation systématique dans ces UFR d'un enseignant-chercheur spécialiste des questions de fin de vie chargé de la coordination de cette filière universitaire encore émergente.
2. Une connaissance et une application encore trop insuffisantes de la législation en matière de fin de vie
Un sondage 16 ( * ) publié par le CNSPFV en février 2021 révèle que les dispositifs liés à la fin de vie sont connus d'une majorité des Français : 59 % des personnes interrogées indiquent ainsi savoir qu'une loi existe en la matière. Le dispositif le plus connu reste la personne de confiance (72 %), suivi de la sédation profonde et continue (53 %) et des directives anticipées (48 %). Toutefois, le sujet de la fin de vie et de la mort reste difficile à aborder pour une part encore importante d'entre eux : si 91 % des personnes interrogées rapportent ne pas avoir été informées par leur médecin traitant de leurs droits et des dispositifs existants, plus des deux tiers de ces personnes indiquent ne pas souhaiter en discuter avec lui. En outre, seulement 18 % ont déclaré avoir rédigé des directives anticipées , une proportion encore très faible cinq ans après l'adoption de la loi « Claeys-Leonetti », bien qu'en progression par rapport à 2018 (11 %) et 2019 (13 %).
54 % des personnes interrogées ne souhaitent pas rédiger de directives anticipées.
L'enquête précitée montre, en outre, que, pour les Français âgés de plus de 50 ans, la voie de transmission des volontés privilégiée demeure l'oral (61 %), dans le cadre notamment de discussions avec les proches (57 %).
La rapporteure regrette qu' il n'existe pas de système de traçabilité systématique des sédations profondes et continues jusqu'au décès (SPCJD) , faute de codage spécifique de cette pratique sédative dans le cadre du programme de médicalisation des systèmes d'information (PMSI). Le CNSPFV estime néanmoins qu'elles sont a priori majoritairement réalisées en milieu hospitalier. Le centre ne peut s'appuyer pour l'heure que sur les données d'enquêtes rétrospectives ponctuelles. Selon une enquête réalisée sur 8 500 patients pris en charge en USP ou par des EMSP en région Rhône-Alpes et décédés entre août 2016 et août 2017 17 ( * ) , la prévalence des SPCJD au sein des pratiques sédatives palliatives ne serait que de 0,5 %.
Le nombre de SPCJD en ville incluant le domicile, les
établissements d'hébergement pour personnes âgées
dépendantes (Ehpad), les maisons d'accueil spécialisées
(MAS) et les foyers d'accueil médicalisés (FAM), est encore plus
difficile à évaluer, le CNSPFV rappelant par ailleurs les
difficultés spécifiques d'approvisionnement du midazolam, qui
n'est pas accessible directement en ville mais doit faire l'objet d'une
rétrocession hospitalière.
La prise en charge de la fin
de vie à domicile et en institution sociale ou médicosociale est
encore très insatisfaisante
, pénalisée par
le manque de ressources des EMSP
18
(
*
)
, dont le maillage territorial reste
inégal
- notamment dans les territoires ruraux
éloignés des soins palliatifs hospitaliers -, ainsi que par
l'
absence de cadre règlementaire pour la dispensation en ville
du midazolam
.
À la suite de la publication en
février 2020 des recommandations de la Haute Autorité de
santé sur «
les modalités d'utilisation des
médicaments
- y compris hors AMM - nécessaires
pour accompagner les patients en fin de vie par une sédation, qu'elle
soit proportionnée, profonde, transitoire ou maintenue jusqu'au
décès
»
19
(
*
)
, le ministère des solidarités et de la
santé s'était engagé à ce que soit autorisée
la dispensation en ville du midazolam injectable aux médecins prenant en
charge des patients en fin de vie à domicile. Toutefois, aucune mesure
réglementaire n'est intervenue en ce sens depuis le déclenchement
de la crise sanitaire
20
(
*
)
.
Des auditions conduites par la rapporteure ressort le sentiment, très largement partagé, que la loi « Claeys-Leonetti », si elle est de mieux en mieux connue, gagnerait à être mieux appliquée par les professionnels de santé . Les efforts devraient essentiellement porter sur une meilleure anticipation de la fin de vie dans le dialogue entre le médecin et son patient et un accompagnement pédagogique renforcé de ce dernier et de ses proches pour la compréhension des notions de directives anticipées, de personne de confiance et de sédation profonde et continue jusqu'au décès.
L'autre principal enjeu réside dans la capacité de la médecine contemporaine, compte tenu des progrès technologiques et scientifiques qui permettent de repousser chaque fois plus la survenue du décès, d' intégrer une réflexion éthique systématique préalablement à la mise en oeuvre de traitements afin de ne pas les engager au seul motif que l'« on sait faire » et de ne pas ainsi produire de situations particulièrement éprouvantes sur le plan psychologique pour le patient comme pour ses proches. À cet égard, les auditions ont rappelé la nécessaire modestie dont doivent faire preuve les équipes soignantes lorsqu'il s'agit de se prononcer sur un sujet aussi délicat que la fin de vie et ont montré qu'aucun progrès médical ne permet de se prévaloir de certitudes lorsque la dignité d'une personne souffrante est en jeu.
II. LA NÉCESSITÉ D'APPORTER UNE RÉPONSE GLOBALE AFIN DE GARANTIR LE DROIT À MOURIR DANS LA DIGNITÉ EN FRANCE
La proposition de loi examinée ne se contente pas de renforcer l' effectivité du droit de chaque personne à décider des modalités de sa fin de vie dans le respect de son autonomie et de son libre arbitre, en lui reconnaissant le droit de bénéficier sous conditions de l' aide active à mourir . Elle entend également oeuvrer à une amélioration des conditions de la prise en charge palliative en France en rendant enfin opposable un droit universel à l'accès à des soins palliatifs de qualité sur l'ensemble du territoire .
A. RECONNAÎTRE LE DROIT DE CHACUN À UNE MORT DIGNE ET CHOISIE
1. La multiplication dans la période récente des initiatives parlementaires en faveur de la reconnaissance de l'aide active à mourir
Depuis la fin 2017, pas moins de six initiatives parlementaires ont émergé à l'Assemblée nationale pour faciliter la mise en place d'un « droit à mourir dans la dignité ».
Les initiatives à l'Assemblée nationale
en faveur de la reconnaissance
d'un droit à mourir dans la
dignité depuis la fin 2017
Une proposition de loi donnant le droit à une fin de vie libre et choisie a été déposée par le député Olivier Falorni (Libertés et territoires) le 17 octobre 2017 : elle vise à instituer, pour toute personne capable majeure en phase avancée ou terminale d'une affection grave et incurable lui infligeant une souffrance physique ou psychique qui ne peut être apaisée ou qu'elle juge insupportable, un droit à bénéficier d'une assistance médicalisée permettant, par une aide active, une mort rapide et sans douleur.
Une proposition de loi relative à l'euthanasie et au suicide assisté, pour une fin de vie digne, a été déposée par la députée Caroline Fiat et plusieurs de ses collègues du groupe La France insoumise le 20 décembre 2017 : elle reconnaît à toute personne capable atteinte d'une affection grave ou incurable exposée à une souffrance inapaisable et insupportable ou se retrouvant dans une situation de dépendance qu'elle juge inacceptable à bénéficier d'une euthanasie ou d'une assistance au suicide.
Un amendement au projet de loi de financement de la sécurité sociale pour 2018 déposé par des députés du groupe la France insoumise visait à instituer une commission, composée de vingt députés et vingt sénateurs, chargée de renforcer le droit à mourir dans la dignité et à évaluer la pratique actuelle, notamment les dispositifs d'aide active à mourir dans les pays étrangers.
Une proposition de loi portant sur la fin de vie dans la dignité a été déposée le 27 septembre 2017 par le député Jean-Louis Touraine (La République en marche) et plusieurs députés issus de différents groupes politiques : elle vise à instituer un droit à bénéficier d'une assistance médicalisée active à mourir pour toute personne majeure et capable en phase avancée ou terminale d'une maladie incurable provoquant une douleur physique ou une souffrance psychique incurable.
Une proposition de loi visant à affirmer le libre choix de la fin de vie et à assurer un accès universel aux soins palliatifs en France a été déposée par la députée Marine Brenier et d'autres de ses collègues du groupe Les Républicains le 19 janvier 2021 : elle tend à inscrire dans la loi la notion d'aide active à mourir, définie comme la prescription à une personne à sa demande par un médecin d'un produit létal et l'assistance à l'administration de celui ci par un médecin - qui s'apparente au suicide assisté tel que défini par la proposition de loi sénatoriale - et prévoit des conditions d'accès à cette aide similaires à celles envisagées par cette même proposition de loi.
Une proposition de loi visant à garantir et renforcer les droits des personnes en fin de vie a été déposée par le député Jean-Louis Touraine (La République en marche) et plusieurs de ses collègues le 26 janvier 2021 : elle a pour objet d'introduire dans le code de la santé publique le principe de l'assistance médicalisée active à mourir, sans pour autant définir explicitement dans la loi les modalités pratiques de cette assistance, telles que l'assistance au suicide ou l'euthanasie.
Au travers de ces différentes initiatives, la reconnaissance dans notre droit de l'aide active à mourir vise essentiellement à consacrer le respect du libre arbitre de chaque individu dans le choix des modalités de sa fin de vie, afin de donner une pleine effectivité au principe, inscrit dans la loi 21 ( * ) , selon lequel « la personne malade a droit au respect de sa dignité ». En particulier, elle vient répondre aux insuffisances et aux ambiguïtés d'une législation qui refuse encore d'admettre que le devoir de solidarité peut justifier de permettre à une personne gravement malade de rester maître de sa fin de vie . La législation en vigueur ne permet pas en effet de répondre à des situations exceptionnelles où les critères de l'imminence du décès ou de la souffrance réfractaire aux traitements ne sont pas remplis pour justifier la mise en oeuvre de la sédation profonde et continue jusqu'au décès à compter de l'arrêt des traitements.
Parmi ces situations, on peut citer :
- les maladies neurodégénératives particulièrement graves , telles que la sclérose latérale amyotrophique (SLA) 22 ( * ) . Lorsque ce type de pathologie incurable, rapidement évolutive, conduit à une paralysie généralisée avec impossibilité pour la personne de s'alimenter seule et que celle-ci refuse la perspective de se retrouver dans une situation de dépendance qu'elle jugerait incompatible avec sa dignité, les dispositifs de la loi « Claeys-Leonetti » - à savoir l'arrêt des traitements, dont l'alimentation artificielle, et la mise en oeuvre de la sédation profonde et continue - n'apparaissent alors pas nécessairement adaptés à une situation dans laquelle la crainte de la perte d'autonomie est source de souffrance existentielle et constitue l'un des motifs de demande d'aide active à mourir les plus souvent avancés ;
- les états pauci-relationnels stables pour lesquels un certain nombre de médecins estiment que la loi gagnerait à être clarifiée afin de les faire relever explicitement du dispositif de la sédation profonde et continue jusqu'au décès au titre du refus de l'obstination déraisonnable ;
- les maladies neurodégénératives susceptibles d'occasionner des troubles cognitifs lourds affectant gravement l'autonomie de la personne , telles que la maladie d'Alzheimer ou certaines démences, et pour lesquelles les patients peuvent vivre dans une angoisse existentielle de perte de leur autonomie.
2. L'aide active à mourir prévue par la proposition de loi : un droit soumis à des conditions strictes, assorti d'un contrôle exigeant
L' article 1 er de la proposition de loi précise le contenu du « droit à une fin de vie digne et accompagnée du meilleur apaisement possible de la souffrance » déjà inscrit dans le code de la santé publique 23 ( * ) afin d'y inclure un droit à « bénéficier de l' aide active à mourir ». Les deux modalités prévues de mise en oeuvre de cette aide active à mourir sont :
- le suicide assisté , défini comme la prescription à une personne par un médecin, à la demande expresse de cette personne, d'un produit létal et l'assistance à l'administration de ce produit par un médecin ou une personne agréée ;
- l' euthanasie , définie comme le fait pour un médecin de mettre fin intentionnellement à la vie d'une personne, à la demande expresse de celle-ci.
L' article 2 définit les critères qui conditionnent le bénéfice d'une aide active à mourir. Le patient doit ainsi :
- être capable au sens du code civil ;
- être en phase avancée ou terminale d'une affection d'origine pathologique ou accidentelle, même en l'absence de pronostic vital engagé à court terme ;
- être atteint d'une affection accidentelle ou pathologique aux caractères graves et incurables avérés et infligeant une souffrance physique ou psychique inapaisable qu'elle juge insupportable ou la plaçant dans un état de dépendance qu'elle estime incompatible avec sa dignité, y compris en cas de polypathologies.
Ces dispositions tendent, par conséquent, à lever l'exigence de l'imminence du décès pour abréger les souffrances de la personne, alors que l'engagement du pronostic vital à court terme constitue aujourd'hui une condition de la mise en oeuvre de la sédation profonde et continue jusqu'au décès pour les personnes capables. Par ailleurs, dans un souci de rééquilibrage en faveur du libre arbitre du patient par rapport à l'avis du médecin et en cohérence avec le renforcement du droit de chaque malade de prendre part aux décisions de santé qui le concernent consacré depuis 2002, ces critères accordent une place prépondérante à l'appréciation que fait le patient de sa situation : est ainsi prise en compte l'évaluation qu'il fait du caractère insupportable de sa souffrance physique ou psychique ou du caractère indigne de son état de dépendance.
L'article 2 précise également la procédure et les délais encadrant la mise en oeuvre du droit à l'aide active à mourir : le médecin saisi de la demande doit ainsi vérifier que les critères sont remplis et, par la suite, solliciter l'avis d'un confrère accepté par la personne concernée ou sa personne de confiance. Leurs conclusions écrites sur l'état de l'intéressé doivent être rendues dans un délai de quatre jours ouvrés à compter de la demande initiale. L'aide active à mourir ne peut ensuite intervenir qu'à l'issue d'un délai de deux jours à compter de la date de confirmation de la demande par la personne.
Enfin, il est prévu que le médecin qui a concouru à la mise en oeuvre de l'aide active à mourir doit adresser dans un délai de huit jours ouvrables à compter du décès un rapport sur les circonstances du décès à une commission nationale de contrôle , instituée par l' article 6 , qui se prononce a posteriori sur la validité du protocole.
Afin de préserver l'idée selon laquelle le décès reste, bien qu'indirectement, la conséquence de l'affection dont souffre la personne, il est, en outre, précisé que la mort résultant d'une aide active à mourir est assimilée à une mort naturelle ( article 3 ).
B. RENFORCER LE RESPECT DES CHOIX DU PATIENT ET RENDRE EFFECTIF L'ACCÈS DE TOUS AUX SOINS PALLIATIFS ET À L'ACCOMPAGNEMENT EN FIN DE VIE SUR L'ENSEMBLE DU TERRITOIRE
1. Réunir les conditions d'un respect effectif des choix de la personne hors d'état d'exprimer sa volonté
La proposition de loi s'attache, par ailleurs, à garantir le respect des volontés de la personne ayant perdu sa capacité :
- en rénovant le cadre juridique applicable aux directives anticipées ( article 5 ) : leur caractère contraignant pour l'équipe soignante est renforcé, la possibilité de les rédiger est ouverte à toute personne capable mais aussi aux personnes sous tutelle avec l'autorisation du juge ou du conseil de famille et il est précisé que l'absence de mention dans les directives du souhait de bénéficier de l'aide active à mourir fait obstacle à ce qu'elle puisse être demandée par la personne de confiance. Il est également prévu que les directives anticipées soient consignées dans deux systèmes d'information distincts : un registre national automatisé tenu par la commission nationale de contrôle des pratiques relatives au droit à mourir dans la dignité et un fichier national des directives anticipées géré par un organisme indépendant des autorités médicales ;
- en consacrant la possibilité de désigner plusieurs personnes de confiance classées par ordre de préférence afin de parer aux situations d'empêchement ( article 4 ) et en permettant à la personne de confiance de demander l'aide active à mourir lorsque la personne a indiqué dans ses directives anticipées qu'elle souhaite bénéficier d'une aide active à mourir mais qu'elle est hors d'état d'exprimer sa volonté ( article 8 ) ;
- en instituant un ordre de primauté dans les témoignages recueillis au sein de la famille du patient qui n'est plus en capacité d'exprimer ses volontés mais qui n'aurait pas désigné de personne de confiance ( article 7 ).
2. Garantir l'effectivité du droit à l'accès à des soins palliatifs et à un accompagnement de qualité en tout point du territoire
L' article 9 institue un droit universel à l'accès aux soins palliatifs et à un accompagnement. Il prévoit que ce droit devra être rendu effectif sur le territoire dans un délai de trois ans à compter de la publication de la loi. Il est également précisé que toute collectivité ultramarine devra être pourvue d'unités de soins palliatifs en proportion du nombre de ses habitants dans des conditions fixées par un décret en Conseil d'État.
À cet égard, la rapporteure rappelle que, depuis l'échéance du plan national 2015-2018 pour le développement des soins palliatifs et l'accompagnement en fin de vie, la France n'est plus dotée d'un plan national pour ces deux enjeux majeurs alors même que l'Inspection générale des affaires sociales préconisait dès juillet 2019 la reconduction d'un plan triennal pour la période 2020-2022 et que la crise sanitaire liée à l'épidémie de covid-19 a démontré l'importance capitale du maintien des efforts nationaux pour une fin de vie digne. Elle appelle par conséquent à l'intensification et à l'accélération des travaux préparatoires à l'élaboration du prochain plan national, lancés par le ministère des solidarités et de la santé fin 2020, afin que l'ensemble des acteurs puissent disposer d'une vision claire de la stratégie nationale de développement des soins palliatifs et de l'accompagnement en fin de vie et des moyens qui lui seront consentis.
EXAMEN DES ARTICLES
Article 1er
Reconnaissance
du droit à l'aide active à mourir et,
pour sa mise en oeuvre,
du suicide assisté et de l'euthanasie
Cet article introduit dans le code de la santé publique le droit de bénéficier de l'aide active à mourir et reconnaît le suicide assisté et l'euthanasie comme les deux modalités d'exercice de ce droit.
La commission n'a pas adopté cet article.
I - La reconnaissance du droit à l'aide active à mourir : la consécration de la primauté de la volonté du patient dans l'accès à une fin de vie digne
A. Les limites de la législation en vigueur
• À l'heure actuelle, la législation française ne permet pas aux soignants d'aider activement leurs patients à mourir, que ce soit par l'euthanasie ou le suicide assisté, au nom de l'interdit déontologique pour les médecins de donner intentionnellement la mort 24 ( * ) . Elle privilégie une approche fondée sur l'arrêt des traitements au titre du refus de l'obstination déraisonnable et l'administration de soins palliatifs pouvant, le cas échéant, prendre la forme d'une sédation dite « profonde et continue jusqu'à décès ».
Les critères de l'obstination déraisonnable énoncés par l'article L. 1110-5-1 du code de la santé publique, non cumulatifs, sont au nombre de trois et leurs contours ont été précisés par les travaux 25 ( * ) de la commission spéciale de l'Assemblée nationale chargée d'examiner en 2004 la proposition de loi de M. Jean Leonetti relative aux droits des malades et à la fin de vie, ainsi que par la jurisprudence du Conseil d'État. Doit ainsi être suspendu ou arrêté le traitement qui apparaît :
- soit inutile : il n'apporte aucun bénéfice au patient ;
- soit disproportionné : la nocivité ou les complications associées à ses effets secondaires sont telles que le traitement n'a pour seul objet que de retarder la survenue du décès au prix de conditions de survie peu compatibles avec le confort et le respect de la dignité du patient ;
- soit n'a d'autre effet que le seul maintien artificiel de la vie : il s'agit de traitements qui contribuent au maintien en vie dans sa dimension purement biologique, tels que la nutrition et l'hydratation artificielles, une ventilation assistée ou encore une dialyse.
Comme le rappelle le CNSPFV dans ses réponses adressées à la rapporteure, la notion de maintien artificiel de la vie reste la plus délicate à interpréter car elle peut conduire à apprécier des critères strictement médicaux mais aussi des éléments subjectifs, notamment pour des états végétatifs chroniques ou pauci-relationnels. Or, dans le cas d'un patient hors d'état d'exprimer sa volonté, l'évaluation d'une situation d'obstination déraisonnable incombe au médecin, après concertation avec l'équipe soignante, dans le cadre d'une procédure collégiale et en dialogue avec la famille et les proches du patient.
À l'issue de ce processus délibératif, la prise de décision revient au seul médecin référent : il s'agit en effet, comme le rappelait M. Jean Leonetti dans ses observations transmises au Conseil d'État en 2014 à l'occasion de l'examen du litige concernant l'arrêt des traitements de M. Vincent Lambert, de ne pas « transférer cette responsabilité à la famille, pour éviter tout sentiment de culpabilité et pour que la personne qui a pris la décision soit identifiée » 26 ( * ) .
S'agissant de l'administration d'une « sédation profonde et continue provoquant une altération de la conscience maintenue jusqu'au décès, associée à une analgésie et à l'arrêt de l'ensemble des traitements de maintien en vie », elle est conditionnée soit à l'imminence du décès, soit, dans le cas d'une personne hors d'état d'exprimer sa volonté, à une situation d'obstination déraisonnable. L'article L. 1110-5-2 du code de la santé publique la circonscrit ainsi aux trois cas de figure suivants :
- lorsque le patient atteint d'une affection grave et incurable et dont le pronostic vital est engagé à court terme présente une souffrance réfractaire aux traitements ;
- lorsque la décision du patient atteint d'une affection grave et incurable d'arrêter un traitement engage son pronostic vital à court terme et est susceptible d'entraîner une souffrance insupportable ;
- lorsque le patient ne peut pas exprimer sa volonté et que le médecin décide alors d'arrêter un traitement de maintien en vie, au titre du refus de l'obstination déraisonnable.
Selon une enquête qualitative exploratoire réalisée entre 2017 et 2019, analysant 22 situations où l'accès à une SPCJD avait été perçu comme malaisé soit par le patient ou ses proches, soit par l'équipe médicale, le CNSPFV a identifié plusieurs points de tension qui révèlent un certain nombre d'ambiguïtés dans l'interprétation de la loi en vigueur selon que l'on se place du point de vue du patient, des proches et des soignants :
Les points de tension mis en évidence par une
enquête qualitative exploratoire
du CNSPFV sur la mise en oeuvre de la
SPCJD entre 2017 et 2019
1. Proches et soignants n'ont pas la même compréhension de la souffrance et de ce à quoi elle donne droit selon la loi. Les proches attendent que la souffrance existentielle du patient ainsi que leur propre souffrance de proches soient prises en compte. Les équipes sont attentives aux symptômes cliniques : elles ont besoin d'objectiver la souffrance du patient pour la soulager. Les équipes se méfient des appréciations subjectives, notamment de la part des proches.
2. Proches et soignants ne fonctionnent pas selon la même temporalité. Le malade demande la SPCJD lorsqu'il est prêt à mourir : il prend alors l'équipe au dépourvu. Elle commence à l'envisager alors que lui y a déjà réfléchi, mûri et pris sa décision. Lorsque la sédation est initiée, le patient et ses proches s'attendent à ce que cela ne dure que quelques heures, alors que l'équipe sait d'emblée que cela va vraisemblablement durer plusieurs jours et est attentive à ne pas accélérer la survenue de la mort.
3. Une promesse d'accès à la SPCJD peut être faite par les équipes en début de maladie ou à l'annonce du passage en palliatif afin de rassurer et d'amoindrir l'angoisse du patient dans cette phase extrêmement délicate du parcours de soins. Pour le patient et ses proches, elle a valeur d'engagement et ils se sentent trahis et abandonnés si elle n'est pas honorée.
4. La perception des droits ouverts par la loi est hétérogène : pour les citoyens, la loi ouvre l'accès à une mort douce, entendue comme « le patient va s'endormir calmement, ne pas souffrir et ne pas présenter les symptômes de l'agonie ». Pour les équipes, la loi renforce l'interdit de l'euthanasie, permettant des pratiques sédatives en phase terminale (notons que la loi a retiré la notion de double effet). Or celles-ci sont techniquement difficiles à mettre en oeuvre.
5. Patients et proches ont compris qu'ils avaient le droit de demander la sédation et attendent que les équipes la mettent en place quand ils estiment que c'est le moment. Or la loi conditionne l'accès à la décision médicale après procédure collégiale (et non à une décision collégiale).
Source : Centre national des soins palliatifs et de la fin de vie
B. La nécessité de reconnaître l'aide active à mourir afin de garantir à tous l'accès à une fin de vie digne
• L' article 1 er de la proposition de loi précise le contenu du « droit à une fin de vie digne et accompagnée du meilleur apaisement possible de la souffrance », inscrit à l'article L. 1110-5 du code de la santé publique, afin d'y inclure un droit à « bénéficier de l'aide active à mourir ».
Les deux modalités prévues pour la mise en oeuvre de cette aide active à mourir sont :
- le suicide assisté, défini comme la prescription à une personne par un médecin, à la demande expresse de cette personne, d'un produit létal et l'assistance à l'administration de ce produit par un médecin ou une personne agréée ;
- l'euthanasie, définie comme le fait pour un médecin de mettre fin intentionnellement à la vie d'une personne, à la demande expresse de celle-ci.
II - Les positions de la rapporteure et de la commission
L'impossibilité en France pour des personnes confrontées à des pathologies particulièrement lourdes et au pronostic sombre et irrémédiable de décider librement des modalités de leur fin de vie conduit un certain nombre de nos concitoyens à se rendre à l'étranger, notamment en Belgique 27 ( * ) et en Suisse, afin de bénéficier de l'euthanasie ou de l'assistance au suicide. Cette configuration a pour conséquence de placer les Français en situation d'inégalité pour l'exercice d'un droit aussi fondamental que celui de choisir la manière de mourir qu'ils estiment la plus digne.
La rapporteure rappelle qu'à l'inverse de la France, qui n'assure aucune traçabilité et aucun contrôle des recours à la SPCJD et entretient ainsi paradoxalement une certaine opacité dans l'usage de cette pratique sédative, la Belgique, le Luxembourg et les Pays-Bas ont institué des commissions, nationales ou régionales, de contrôle et d'évaluation des pratiques d'euthanasie ou de suicide assisté, qui permettent de responsabiliser l'ensemble des acteurs qui y prennent part.
Outre le phénomène de « tourisme de la mort », principalement dirigé vers la Belgique et la Suisse, qui serait en augmentation, l'avis précité du CESE de 2018 relève l'existence en France d'« euthanasies clandestines », en rappelant que « l'euthanasie active serait pratiquée de façon relativement régulière en dépit de son interdiction par la loi : elle serait à l'origine de 2 000 à 4 000 décès par an en France » 28 ( * ) .
Se référant une enquête 29 ( * ) de 2012 réalisée par l'Institut national d'études démographiques (INED), qui estime à 0,8 % 30 ( * ) en 2010 la part des décès provoqués par une euthanasie active en France, l'avis du CESE souligne que « près des deux tiers de ces euthanasies clandestines seraient décidées par les équipes soignantes sans demande explicite de la personne, ce qui constitue une pratique totalement inacceptable ».
Par ailleurs, la rapporteure note que, loin de pousser les personnes atteintes d'affections graves et incurables à se résigner à la mort en l'anticipant à l'excès, les législations autorisant l'aide active à mourir peuvent leur apporter un surplus d'apaisement psychologique dans l'appréhension de leur fin de vie sans pour autant les conduire à systématiquement « passer à l'acte », tout en garantissant la traçabilité et le contrôle de ces situations.
Ainsi, en Oregon, si 290 prescriptions ont été délivrées en 2019 dans le cadre d'une procédure d'assistance au suicide, 188 personnes - soit moins de deux tiers des personnes qui ont sollicité cette assistance - ont effectivement pris les médicaments prescrits et en sont décédées 31 ( * ) . L'encadrement de cette procédure permet, en outre, aux autorités sanitaires de recenser les principales préoccupations de fin de vie qui peuvent conduire des personnes vulnérables à solliciter une aide active à mourir et donc de mieux nourrir la recherche en la matière. En Oregon, l'assistance au suicide a ainsi été demandée, en 2019, principalement pour trois motifs : la dégradation de la capacité à participer à des activités qui rendent l'existence agréable (90 %), la perte d'autonomie (87 %) et la perte de dignité (72 %). Ce type d'informations pourrait être particulièrement précieux en France, d'autant que le CCNE relevait, dans son avis 32 ( * ) de février 2018 consacré aux enjeux éthiques du vieillissement, que « la France a le triste privilège d'avoir, au sein de la Communauté européenne, le taux le plus élevé de suicide des personnes âgées de plus de 75 ans ».
Toutefois, estimant que la législation en vigueur permet de répondre à la grande majorité des situations délicates de fin de vie, la commission des affaires sociales considère préférable de donner le temps et les moyens aux dispositifs existants de produire tous leurs effets, plutôt que d'autoriser des pratiques qui contreviendraient au principe inscrit dans la déontologie médicale de l'interdiction de donner délibérément la mort.
La commission n'a pas adopté cet article.
Article 2
Conditions de mise en oeuvre de l'aide active à
mourir
et clause de conscience spécifique des professionnels de
santé
qui refuseraient de la mettre en oeuvre
Cet article définit les critères qui conditionnent le bénéfice de l'aide active à mourir, ainsi que la procédure et les délais encadrant sa mise en oeuvre. Il prévoit également une clause de conscience spécifique pour les professionnels de santé qui refuseraient d'accéder à une demande d'aide active à mourir.
La commission n'a pas adopté cet article.
I - Une procédure de mise en oeuvre exigeante qui accorde une place centrale à la volonté et au discernement du patient
Après l'article L. 1110-5-3 du code de la santé publique relatif au droit de toute personne au soulagement de sa souffrance, l' article 2 de la proposition de loi insère plusieurs nouveaux articles définissant les critères conditionnant l'accès à l'aide active à mourir, la procédure de traitement et de mise en oeuvre des demandes d'aide active à mourir et la clause de conscience dont peuvent bénéficier les professionnels de santé qui refuseraient d'apporter une aide active à mourir.
• Dans un nouvel article L. 1110-5-4 du code de la santé publique, il est ainsi prévu que, pour qu'une demande d'aide active à mourir soit recevable, le patient doit remplir les critères suivants :
- être capable au sens du code civil ;
- être en phase avancée ou terminale d'une affection, même en l'absence de pronostic vital engagé à court terme ;
- être atteint d'une affection accidentelle ou pathologique aux caractères graves et incurables avérés et infligeant une souffrance physique ou psychique inapaisable que le patient juge insupportable ou le plaçant dans un état de dépendance qu'il estime incompatible avec sa dignité.
Le bénéfice du droit à l'aide active à mourir n'est ainsi pas explicitement limité aux seules personnes majeures, à la différence de certaines législations étrangères (Luxembourg, Portugal, Espagne 33 ( * ) , Canada, Nouvelle-Zélande). La mention de la « capacité » de la personne au sens du code civil peut néanmoins laisser supposer que ce droit sera réservé aux personnes qui jouissent de la plénitude leurs droits, donc aux personnes majeures, mais aussi aux mineurs émancipés 34 ( * ) .
Il est également possible d'interpréter cette disposition comme ouvrant le droit à l'aide active à mourir aux personnes majeures placées sous curatelle ou sauvegarde de justice, par analogie avec leurs droits actuels en matière de directives anticipées qu'elles peuvent, aujourd'hui, rédiger seules et sans autorisation.
L'article 2 ne précise pas explicitement les modalités d'accès à l'aide active à mourir pour les majeurs protégés faisant l'objet d'une mesure de protection juridique avec représentation relative à la personne. Toutefois, par analogie avec les demandes de sédation profonde et continue jusqu'au décès, il est possible de considérer que les majeurs protégés pourront bien avoir accès à l'aide active à mourir dès lors que leur état le leur permet. En effet, dans sa recommandation relative à la mise en oeuvre de la sédation profonde et continue maintenue jusqu'au décès 35 ( * ) , la Haute Autorité de santé rappelle qu'« une personne majeure protégée prend elle-même les décisions touchant à sa personne, dans la mesure où son état le permet », conformément à l'article 459 du code civil. À l'heure actuelle, les personnes faisant l'objet d'une mesure de tutelle peuvent d'ailleurs rédiger des directives anticipées et désigner une personne de confiance, avec l'autorisation du juge ou du conseil de famille s'il a été constitué.
• Le nouvel article L. 1110-5-5 du code de la santé publique introduit par l'article 2 de la proposition de loi précise la procédure et les délais encadrant la mise en oeuvre du droit à l'aide active à mourir.
Il appartiendra ainsi au médecin saisi de la demande de vérifier que les conditions d'accès à l'aide active à mourir sont remplies. Si ces conditions sont, selon lui, effectivement remplies, il devra solliciter, dans un délai de 48 heures 36 ( * ) , l'avis d'un confrère accepté par la personne concernée ou sa personne de confiance.
Le fait que le médecin « extérieur » participant à la procédure collégiale soit accepté par la personne concernée ou sa personne de confiance paraît, du reste, cohérent le raisonnement qui a conduit l'Inspection générale des affaires sociales à préconiser, dans son rapport 37 ( * ) d'avril 2018 d'évaluation de l'application de la loi « Claeys-Leonetti », de « conférer à la personne de confiance, ou à défaut la famille ou l'un des proches, le droit de désigner le médecin de son choix comme participant à la procédure collégiale [prévue aux articles L. 1110-5-1 et L. 1110-5-2 du code de la santé publique] [qui] permettrait de renforcer le rôle de l'entourage du patient lorsque celui-ci ne peut plus exprimer ses volontés et les garanties offertes à celui-ci ».
À l'instar des procédures belge et luxembourgeoise qui instaurent un processus délibératif entre le médecin référent et le patient, les deux médecins devront informer la personne, à l'occasion d'un entretien, des possibilités thérapeutiques et des solutions alternatives en matière d'accompagnement de la fin de vie et cet entretien peut être renouvelé par les médecins si ceux-ci le jugent souhaitable, dans un nouveau délai de 48 heures.
Dans un délai de quatre jours ouvrés à compter de la demande initiale, les médecins doivent rendre leurs conclusions écrites sur l'état de l'intéressé. S'ils concluent que les conditions sont bien réunies, l'aide active à mourir ne pourra alors intervenir qu'à l'issue d'un délai de deux jours à compter de la date de confirmation de la demande par la personne. Ce délai peut être abrégé à la demande de la personne si le médecin estime que ce raccourcissement est de nature à préserver la dignité de la personne telle qu'appréciée par celle-ci.
Le nouvel article L. 1110-5-5 du code de la santé publique créé par l'article 2 de la proposition de loi prévoit bien qu'à tout moment et par tout moyen, la personne doit pouvoir révoquer sa demande. Il est, en outre, précisé que l'aide active à mourir ne peut intervenir qu'en milieu hospitalier, à domicile ou dans les locaux d'une association agréée à cet effet. Les conclusions médicales et la confirmation de la demande devront être versées au dossier médical du patient.
Enfin, le médecin qui a concouru à la mise en oeuvre de l'aide active à mourir devra adresser, dans un délai de huit jours ouvrables à compter du décès, un rapport sur les circonstances du décès à une commission nationale de contrôle 38 ( * ) qui se prononcera sur la validité du protocole.
• Le nouvel article L. 1110-5-6 du code de la santé publique créé par l'article 2 de la proposition de loi introduit une clause de conscience spécifique permettant à tout médecin de refuser d'apporter lui-même une aide active à mourir. Cette clause s'ajoute à la clause de conscience générale des médecins dont le code de déontologie 39 ( * ) les autorise à ne pas pratiquer un acte qu'ils jugent contraire à leurs convictions. En cas d'exercice de cette clause, le médecin doit rediriger la personne vers un praticien susceptible de la prendre en charge. Comme pour la pratique de l'interruption volontaire de grossesse, cette clause de conscience est étendue aux établissements de santé privés, à l'exception des établissements privés habilités à assurer le service public hospitalier lorsqu'aucun autre établissement ne répond aux besoins locaux.
Les catégories d'établissements publics tenus de dispenser l'aide active à mourir devront être précisées par décret.
II - Les positions de la rapporteure et de la commission
La rapporteure souscrit au cadre juridique d'accès et de mise en oeuvre de l'aide active à mourir prévu par l'article 2 de la proposition de loi. Elle relève, par ailleurs, trois principaux points sur lesquels des modifications auraient pu être envisagées afin de garantir la pleine effectivité du droit à cette aide :
- elle note ainsi que, pour la réalisation de l'acte d'aide active à mourir, l'article 2 de la proposition de loi ne fixe pas de délai maximal à compter de l'acceptation de la demande par le médecin référent ou de la confirmation de la demande par le patient : il se contente en effet de ne fixer qu'un délai de latence préalable à la réalisation de l'acte qui ne peut intervenir que deux jours à compter de la confirmation de la demande par la personne. Pour mémoire, dans son avis précité de 2018, le CESE préconisait qu'un délai maximal soit fixé après acceptation de la demande pour la réalisation de l'acte d'aide à mourir. Après l'acceptation de la demande par les médecins, aurait ainsi pu être envisagée l'imposition d'un délai n'excédant pas une semaine à compter de la confirmation écrite de la demande par la personne ;
- les établissements médicosociaux, en particulier les Ehpad, auraient dû être inclus dans le champ des structures autorisées à mettre en oeuvre l'aide active à mourir qui, aux termes de la proposition de loi, ne peut intervenir qu'en milieu hospitalier, au domicile du patient ou au sein des locaux d'une association agréée ;
- certes, l'introduction d'une clause de conscience
spécifique peut être de nature à rassurer une partie de la
communauté médicale opposée, pour des raisons de principe,
à la mise en oeuvre de l'aide active à mourir. Toutefois,
l'expérience de la double clause de conscience applicable à
l'interruption volontaire de grossesse montre que ce type de
disposition
- à la portée essentiellement symbolique
compte tenu de l'existence de la clause de conscience générale
des médecins - peut avoir des effets stigmatisants et
potentiellement culpabilisants pour le patient qui souhaite faire valoir ce
droit. Selon la rapporteure, une formulation analogue à celle introduite
par le Sénat à l'article 21 du projet de loi relatif
à la bioéthique
- en cours de discussion -
concernant l'interruption médicale de grossesse aurait sans doute
été préférable afin de faire l'économie de
l'introduction d'une nouvelle clause de conscience, tout en rappelant les
obligations des médecins, qui refuseraient de pratiquer une aide active
à mourir, de rediriger le patient vers un confrère susceptible de
la pratiquer.
Toutefois, en cohérence avec sa position sur l'article 1 er , la commission des affaires sociales a rejeté cet article.
La commission n'a pas adopté cet article.
Article 3
Assimilation d'un décès résultant d'une
aide active à mourir
à une mort naturelle
Cet article précise qu'une mort résultant d'une aide active à mourir conformément aux dispositions du code de la santé publique doit être assimilée à une mort naturelle.
La commission n'a pas adopté cet article.
I - La qualification de mort naturelle pour les décès consécutifs à une aide active à mourir
L' article 3 de la proposition de loi précise qu'est réputée décédée de mort naturelle la personne dont la mort résulte d'une aide active à mourir mise en oeuvre conformément aux conditions et procédures prévues par la loi.
II - Les positions de la rapporteure et de la commission
La qualification de mort naturelle pour les décès consécutifs à une aide active à mourir est déterminante pour les garanties dont pourraient bénéficier les ayants droit de la personne, notamment au titre de contrats de prévoyance ou d'assurance décès.
Toutefois, compte tenu de son opposition à la reconnaissance du droit à l'aide active à mourir, la commission des affaires sociales a rejeté cet article.
La commission n'a pas adopté cet article.
Article 4
Possibilité de désigner plusieurs personnes de
confiance
Cet article ouvre à toute personne majeure la possibilité de désigner plusieurs personnes de confiance, classées par ordre de préférence, susceptibles d'être consultées dans l'hypothèse où la personne serait hors d'état d'exprimer sa volonté.
La commission n'a pas adopté cet article.
I - La possibilité de désigner plusieurs personnes de confiance comme moyen de parer à d'éventuelles situations d'empêchement
• Le 1° du I de l'article 4 de la proposition de loi modifie l'article L. 1111-6 du code de la santé publique afin de prévoir que toute personne majeure peut désigner une ou plusieurs personnes de confiance qui peuvent être consultées dans l'hypothèse où elle serait elle-même hors d'état d'exprimer sa volonté et de recevoir l'information nécessaire à cette fin.
La désignation de plusieurs personnes de confiance, qui devront être classées par ordre de préférence, doit permettre de garantir l'expression de la volonté de la personne qui les a désignées afin de parer aux situations de refus, d'empêchement, d'incapacité ou de décès de l'une des personnes de confiance - chaque personne de confiance remplaçant, dans ce cas, la personne qui la précède.
Le rôle de la personne de confiance est conservé dans sa rédaction en vigueur : elle « rend compte de la volonté de la personne », son avis ou son témoignage prévalant sur tout autre. La précision déjà prévue par l'article L. 1111-6 du code de la santé publique précité selon laquelle la personne de confiance peut être un parent, un proche ou le médecin traitant est également maintenue.
En revanche, l'article 4 de la proposition de loi prévoit que la personne de confiance a accès au dossier médical de la personne qui l'a désignée, disposition qui n'existe pas aujourd'hui. En l'état du droit en vigueur, le secret médical n'a en effet pas vocation à être levé au profit de la personne de confiance qui n'a pas accès directement au dossier médical du patient qui l'a désignée.
• Le 2° du I et le II de l'article 4 de la proposition de loi tirent les conséquences rédactionnelles des modifications précitées en opérant les coordinations nécessaires à l'article L. 1541-3 du code de la santé publique et à l'article L. 311-5-1 du code de l'action sociale et des familles.
II - Les positions de la rapporteure et de la commission
Certains organismes auditionnés ont fait part de craintes quant à un risque de confusion ou de conflits de témoignages lié à la multiplicité de personnes de confiance pour un même patient. Néanmoins, la rapporteure rappelle qu'aux termes de la proposition de loi, la désignation de plusieurs personnes de confiance reste une faculté et qu'elle n'a bien entendu pas vocation à donner lieu au recueil simultané de plusieurs témoignages par l'équipe soignante. Ne sera sollicité qu'un seul témoignage : celui de la première personne de confiance disposée et disponible dans l'ordre de préférence.
Par ailleurs, le rapport 40 ( * ) de l'Inspection générale des affaires sociales d'avril 2018 d'évaluation de l'application de la loi « Claeys-Leonetti », insistait sur « la confusion créée par le double régime légal de la personne de confiance dans les codes de l'action sociale et de la santé publique ».
La personne de confiance, telle que définie par l'article L. 311-5-1 du code de l'action sociale et des familles, est en effet appelée à être consultée dans le cas où la personne prise en charge dans un établissement ou un service social ou médicosocial (ESMS) rencontre des difficultés dans la connaissance et la compréhension de ses droits. Ce n'est que si la personne l'indique expressément lors de son admission en ESMS que sa personne de confiance pourra intervenir en son nom pour exprimer ses volontés en matière de fin de vie.
Face au risque de confusion qu'entraîne la coexistence de deux régimes distincts de personne de confiance entre le code de l'action sociale et des familles et le code de la santé publique, il aurait été utile de procéder à une harmonisation des missions de la personne de confiance, quelle que soit la structure de prise en charge. Il aurait ainsi pu être envisagé de prévoir, à l'article L. 311-5-1 du code de l'action sociale et des familles, que la personne de confiance désignée lors de l'admission au sein d'un ESMS assume d'office l'ensemble des missions qui lui sont confiées par l'article L. 1111-6 du code de la santé publique.
Toutefois, en cohérence avec son opposition aux dispositions précédentes de la proposition de loi, la commission des affaires sociales a rejeté cet article.
La commission n'a pas adopté cet article.
Article 5
Rénovation du cadre juridique applicable aux
directives anticipées
Cet article modifie le cadre juridique et les conditions de rédaction des directives anticipées afin de favoriser leur développement, et prévoit la création d'un registre national automatisé et d'un fichier national recensant les directives anticipées.
La commission n'a pas adopté cet article.
I - La nécessité d'un cadre juridique propice à une plus grande diffusion des directives anticipées et à leur application effective par l'équipe soignante
L' article 5 de la proposition de loi procède à une réécriture de l'article L. 1111-11 du code de la santé publique relatif aux directives anticipées :
• Sur les modalités d'écriture des directives anticipées
La possibilité de rédiger des directives anticipées est élargie à toute personne capable au sens du code civil pour le cas où elle serait un jour hors d'état d'exprimer sa volonté, alors que le droit en vigueur retient aujourd'hui la notion de « personne majeure ».
Il est prévu par la proposition de loi que les personnes faisant l'objet d'une mesure de tutelle pourront rédiger des directives anticipées avec l'autorisation du juge ou du conseil de famille s'il a été constitué, le tuteur ne pouvant l'assister ou la représenter à cette occasion. Dans sa rédaction actuelle, l'article L. 1111-11 du code de la santé publique précité prévoit ce type de disposition pour l'ensemble des personnes faisant l'objet d'une mesure de protection juridique avec représentation relative à la personne, la tutelle étant une des mesures de protection juridique possible pour les majeurs protégés.
Est conservée dans la proposition de loi la précision selon laquelle le médecin traitant est censé informer ses patients de la possibilité de rédiger des directives anticipées.
• Sur le contenu des directives anticipées
L'article 5 de la proposition de loi prévoit que :
- les directives anticipées expriment les souhaits de la personne relatifs à sa fin de vie. Cette formulation est plus large que la rédaction en vigueur de l'article L. 1111-1 du code de la santé publique précité 41 ( * ) afin de tenir compte de la possibilité pour la personne d'exprimer sa volonté non seulement concernant des décisions de refus ou d'arrêt de traitement mais également, le cas échéant, concernant son choix de bénéficier de l'aide active à mourir ;
- l'absence de mention dans les directives anticipées du souhait de bénéficier de l'aide active à mourir fera nécessairement obstacle à ce que celle-ci puisse être demandée, le cas échéant, par la personne de confiance.
• Sur l'opposabilité des directives anticipées
Comme aujourd'hui, les directives anticipées devront s'imposer au médecin et ce caractère contraignant est désormais présenté par la proposition de loi comme absolu et sans limitation de durée. Est, en outre, supprimée la possibilité pour le médecin de refuser de mettre en oeuvre les directives anticipées en cas d'urgence vitale ou si elles lui apparaissent manifestement inappropriées ou non conformes à la situation médicale. À l'heure actuelle, hors urgence vitale, le médecin peut en effet décider de ne pas appliquer les directives anticipées lorsqu'il estime que la situation du patient ne s'y prête pas, à l'issue d'une procédure collégiale.
• Sur la conservation des directives anticipées
L'article 5 de la proposition de loi prévoit deux systèmes d'information appelés à conserver les directives anticipées :
- un registre national automatisé tenu par la commission nationale de contrôle des pratiques relatives au droit de mourir dans la dignité créée par l'article 6 de la proposition de loi, étant précisé que l'enregistrement dans ce registre ne conditionne pas la validité du document. Dans sa rédaction en vigueur, l'article L. 1111-11 du code de la santé publique précité prévoit déjà l'existence d'un registre national censé conserver les directives anticipées, dans le cadre d'un traitement automatisé. Le ministère des solidarités et de la santé rappelle, à cet égard, que les directives anticipées peuvent être saisies dans le dossier médical partagé (DMP) et que ce dépôt vaut inscription audit registre national 42 ( * ) . Toutefois, le CNSPFV indique que la majorité des personnes ayant rédigé leurs directives anticipées se contentent d'en donner copie à leurs proches et éventuellement à leur médecin traitant. Il relève, en outre, que les quelques remontées dont il dispose au sujet de l'enregistrement des directives sur le DMP interrogent sur l'aspect opérationnel de ce dispositif : il semblerait que certains patients ayant leurs directives anticipées enregistrées sur le DMP via la carte vitale n'aient pas réussi à les faire récupérer au sein de l'hôpital où ils se trouvaient et ont dû alors en faire parvenir une copie imprimée via leurs proches ;
- un fichier national des directives anticipées géré par un organisme indépendant des autorités médicales, le cas échéant par une association habilitée par arrêté ministériel. Ce fichier devra être obligatoirement consulté par tout médecin prenant en charge une personne en phase avancée ou terminale d'une affection grave et incurable.
Il est, en outre, précisé que la mention de l'existence de directives anticipées est enregistrée sur la carte Vitale.
II - Les positions de la rapporteure et de la commission
La rapporteure partage l'ambition d'un déploiement plus effectif des directives anticipées relatives à la fin de vie au sein de la population. Leur développement reste néanmoins subordonné à une meilleure sensibilisation des Français à ces enjeux, par exemple par la mise en place de campagnes d'information périodiques sur le modèle de celles mises en oeuvre par l'agence de la biomédecine sur le don et la greffe d'organes ou par l'établissement français du sang sur le don du sang. Il suppose également un plus grand investissement des professionnels de santé, tout particulièrement des médecins traitants, dans l'accompagnement des patients pour leur rédaction, qui reste complexe, à partir du modèle de formulaire qui en est proposé par la Haute Autorité de santé.
Par ailleurs, il convient de garder à l'esprit que la conception que chacun se fait de la fin de sa vie dans des situations potentiellement délicates est très rarement définitive, a fortiori lorsqu'il s'agit de s'interroger sur des circonstances qui n'ont pas encore été directement vécues. La réflexion sur la fin de sa vie demeure bien souvent le cheminement de toute une vie marquée par une succession d'expériences personnelles et familiales.
Enfin, la rapporteure s'interroge sur l'opportunité de faire coexister, comme la proposition de loi le prévoit, deux systèmes d'information destinés à conserver les directives anticipées. À cet égard, l'intensification des efforts en faveur du déploiement du DMP et la facilitation de la saisie des directives anticipées sur cet outil, le cas échéant via un système de signature électronique, devraient être privilégiées.
Toutefois, en cohérence avec son opposition aux dispositions précédentes de la proposition de loi, la commission des affaires sociales a rejeté cet article.
La commission n'a pas adopté cet article.
Article 6
Création d'une commission nationale de
contrôle
des pratiques relatives au droit de mourir dans la
dignité
Cet article crée une commission nationale de contrôle des pratiques relatives au droit de mourir dans la dignité, placée auprès du ministre chargé de la santé.
La commission n'a pas adopté cet article.
I - La nécessité d'un cadre exigeant d'évaluation et de contrôle des pratiques relatives au droit de mourir dans la dignité
L' article 6 de la proposition de loi crée une commission nationale de contrôle des pratiques relatives au droit de mourir dans la dignité, placée auprès du ministre chargé de la santé, et chargée :
- de tenir le registre national automatisé des directives anticipées ;
- d'émettre des avis et recommandations sur les droits des malades et fins de vie et sur la mise en oeuvre du droit à l'aide active à mourir. Elle devra être consultée par le Gouvernement sur tout projet de loi ou de décret relatif à ces droits ;
- de participer à l'élaboration du rapport sur l'application de la loi et la mise en oeuvre de l'accès universel aux soins palliatifs, prévu par l'article 10 de la proposition de loi.
Il convient de rappeler qu'aux termes de l'article 2 de la proposition de loi, il reviendra à cette commission de contrôler la validité des protocoles d'aide active à mourir après leur mise en oeuvre par les médecins 43 ( * ) .
Présidée par une personnalité nommée par le ministre chargé de la santé, la commission sera composée de professionnels de santé, de représentants d'usagers et de personnalités qualifiées nommées dans des conditions fixées par décret. Le président de la commission nationale de l'information et des libertés, ou son représentant, pourra assister en tant qu'observateur aux réunions de la commission consacrées au registre national automatisé des directives anticipées.
II - Les positions de la rapporteure et de la commission
Inspirée des législations belge et luxembourgeoise, la création d'une commission nationale de contrôle garantira une évaluation des pratiques relatives à la fin de vie et le respect du cadre réglementaire afin de prévenir toute dérive. La question de l'articulation de cette commission avec le CNSPFV pourrait se poser et conduire, le cas échéant, à envisager une fusion des deux instances.
Toutefois, en cohérence avec son opposition aux dispositions précédentes de la proposition de loi, la commission des affaires sociales a rejeté cet article.
La commission n'a pas adopté cet article.
Article 7
Recueil
des témoignages pour la prise en charge
des personnes hors
d'état d'exprimer leur volonté
Cet article institue un ordre de primauté entre les témoignages susceptibles d'être recueillis au sein de la famille d'une personne hors d'état d'exprimer sa volonté, lorsque la personne n'a pas rédigé de directives anticipées ni désigné de personne de confiance, dans l'hypothèse où une sédation profonde et continue jusqu'au décès pourrait être envisagée pour cette personne.
La commission n'a pas adopté cet article.
I - Une hiérarchisation des témoignages familiaux destinée à permettre un établissement plus aisé de la volonté la plus récente du patient
À l'heure actuelle, l'article L. 1111-12 du code de la santé publique établit une hiérarchie des modes d'expression de la volonté d'un patient hors d'état d'exprimer sa volonté qui se trouve en phase avancée ou terminale d'une affection grave et incurable. En l'absence de directives anticipées, le médecin doit ainsi recueillir le témoignage de la personne de confiance ou, à défaut, tout autre témoignage de la famille ou des proches.
L' article 7 de la proposition de loi procède à une réécriture de ces dispositions afin de prévoir que, pour une personne dont la situation médicale pourrait justifier une prise en charge palliative dans les conditions prévues par l'article L. 1110-5-3 du code de la santé publique 44 ( * ) mais qui ne serait plus en état d'exprimer sa volonté, le médecin devra, en l'absence de directives anticipées et de personne de confiance, pour établir et respecter sa volonté, recueillir le témoignage des membres de la famille dans l'ordre suivant :
- le partenaire de vie ;
- les enfants majeurs, conjointement ;
- les parents, conjointement ;
- les frères et soeurs, conjointement ;
- les neveux et nièces, conjointement ;
- les oncles et tantes, conjointement ;
- les cousins et cousines, conjointement.
II - Les positions de la rapporteure et de la commission
L'institution d'un ordre de primauté dans le recueil des témoignages familiaux pour établir la volonté d'une personne hors d'état d'exprimer sa volonté et dont la situation médicale pourrait justifier un arrêt des traitements et l'administration d'une sédation profonde et continue jusqu'au décès vient répondre à des situations de conflits de témoignages intrafamiliaux, dont l'exemple le plus récent et emblématique est sans doute les déchirements familiaux médiatisés autour de l'affaire Vincent Lambert.
Si une hiérarchisation des témoignages familiaux peut contribuer à un établissement plus aisé de la volonté la plus récente du patient, il n'en demeure pas moins qu'une décision aussi importante que l'arrêt des traitements et la mise en oeuvre d'une sédation profonde et continue requiert un processus délibératif engageant l'ensemble des membres de la famille. Il ne doit pas s'agir, au travers de cet ordre de primauté, de « délégitimer » la parole des membres de la famille selon leur place dans un classement, dès lors que les discussions avec l'ensemble de l'entourage familial doivent nourrir la réflexion du médecin pour l'aider à approcher le mieux possible la volonté de la personne et prendre sa décision.
Toutefois, en cohérence avec son opposition aux dispositions précédentes de la proposition de loi, la commission des affaires sociales a rejeté cet article.
La commission n'a pas adopté cet article.
Article 8
Mise en
oeuvre de l'aide active à mourir pour les personnes
hors
d'état d'exprimer leur volonté
Cet article prévoit que, lorsque la personne a indiqué dans ses directives anticipées qu'elle souhaite bénéficier d'une aide active à mourir mais qu'elle est hors d'état d'exprimer sa volonté, la demande pour la mise en oeuvre de cette aide est formulée par la personne de confiance.
La commission n'a pas adopté cet article.
I - Une mise en oeuvre de l'aide active à mourir reposant sur la personne de confiance pour les personnes hors d'état d'exprimer leur volonté
Le 2° de l'article 8 de la proposition de loi introduit dans le code de la santé publique un nouvel article L. 1111-13-1 prévoyant que, lorsqu'une personne hors d'état d'exprimer sa volonté a inscrit dans ses directives anticipées son souhait de bénéficier de l'aide active à mourir, il reviendra à la personne de confiance de saisir le médecin de cette demande.
Après examen du patient et de son dossier, le médecin doit établir, au plus tard quatre jours à compter de la saisine par la personne de confiance, un rapport indiquant si l'état du patient est compatible avec la mise en oeuvre de ses directives anticipées. Dans l'affirmative, il devra être donné suite à la demande en pratiquant l'aide active à mourir dans les conditions détaillées par l'article 2 de la proposition de loi.
Il convient néanmoins de noter que le code de la santé publique comporte déjà un article L. 1111-13-1, créé par la loi « Santé » du 24 juillet 2019 45 ( * ) , consacré à la mise en place de l'espace numérique de santé. Cet article a néanmoins vocation à entrer vigueur à une date fixée par décret en Conseil d'État, et au plus tard le 1 er janvier 2022. En tout état de cause, la numérotation du nouvel article que l'article 8 de la proposition de loi tend à introduire dans le code de la santé publique appelle une correction.
Par coordination, le 1° de l'article 8 de la proposition de loi prévoit que les dispositions de l'article L. 1111-13 du code de la santé publique s'appliquent sans préjudice de l'article L. 1111-13-1 dans sa rédaction prévue par la proposition de loi.
II - Les positions de la rapporteure et de la commission
Si la rapporteure partage le souci de préciser les modalités de mise en oeuvre de l'aide active à mourir pour les personnes qui en auraient exprimé le souhait dans leurs directives anticipées et se retrouveraient hors d'état d'exprimer leur volonté, le dispositif proposé par l'article 8 de la proposition de loi pose plusieurs difficultés :
- la responsabilité de la demande de mise en oeuvre de l'aide active à mourir est confiée à la personne de confiance alors même que rien ne garantit que le patient aura préalablement désigné une personne de confiance, quand bien même il aurait rédigé des directives anticipées mentionnant son souhait de bénéficier de l'aide active à mourir ;
- la rédaction proposée laisse, en outre, entendre que la personne de confiance aura l'obligation de saisir le médecin d'une demande d'aide active à mourir alors que cette personne de confiance peut finalement décider de refuser de répondre aux sollicitations de l'équipe soignante ou bien ne pas souhaiter formuler une telle demande d'enclenchement de l'aide active à mourir pour le compte du patient, par exemple parce que ses convictions s'y opposeraient. Les dispositions envisagées par la proposition de loi semblent en effet opérer un basculement problématique des responsabilités de la personne de confiance vers un rôle manifestement plus proactif dans l'exécution des volontés du patient, alors que la personne de confiance est aujourd'hui conçue comme chargée de porter la parole du patient et non de s'y substituer.
Dans ces conditions, la rapporteure estime préférable que l'enclenchement d'un processus d'aide active à mourir pour la personne hors d'état d'exprimer sa volonté qui en aurait exprimé le souhait dans ses directives anticipées relève exclusivement du médecin chargé de sa prise en charge, dès lors que celui-ci aura pris connaissance de ces directives et aura examiné si la situation médicale de la personne s'y prête.
Toutefois, en cohérence avec son opposition aux dispositions précédentes de la proposition de loi, la commission des affaires sociales a rejeté cet article.
La commission n'a pas adopté cet article.
Article 9
Consécration d'un droit universel à
l'accès aux soins palliatifs
Cet article institue un droit universel à l'accès aux soins palliatifs et à un accompagnement et prévoit que ce droit doit être rendu effectif sur le territoire dans un délai de trois ans à compter de la publication de la loi.
La commission n'a pas adopté cet article.
I - L'exigence d'une mise en oeuvre effective du droit d'accès aux soins palliatifs dans un délai de trois ans à compter de la publication de la loi
L' article 9 de la proposition de loi réécrit l'article L. 1110-9 du code de la santé publique 46 ( * ) afin d'instituer un droit universel à l'accès aux soins palliatifs et à un accompagnement. Il prévoit, en outre, que ce droit devra être rendu effectif sur le territoire dans un délai de trois ans à compter de la publication de la loi. Il est également précisé que chaque département et chaque collectivité ultramarine 47 ( * ) devront être pourvus d'unités de soins palliatifs en proportion du nombre de leurs habitants dans des conditions fixées par un décret en Conseil d'État.
II - Les positions de la rapporteure et de la commission
La rapporteure partage pleinement le souci de rendre enfin effectif en tout point du territoire un droit universel à des soins palliatifs et à un accompagnement en fin de vie de qualité.
Toutefois, en cohérence avec son opposition aux dispositions précédentes de la proposition de loi, la commission des affaires sociales a rejeté cet article.
La commission n'a pas adopté cet article.
Article 10
Demande
de rapport du Gouvernement au Parlement
sur l'application de la loi et
l'accès aux soins palliatifs
Cet article prévoit la remise par le Gouvernement au Parlement d'un rapport annuel sur l'application de la loi et la mise en oeuvre de l'accès universel aux soins palliatifs.
La commission n'a pas adopté cet article.
L' article 10 de la proposition de loi prévoit la remise par le Gouvernement au Parlement d'un rapport annuel sur l'application de la loi et la mise en oeuvre de l'accès universel aux soins palliatifs.
Si la rapporteure partage le souci de dresser le bilan de l'application de la loi et d'évaluer les efforts mis en oeuvre par le Gouvernement en faveur du développement des soins palliatifs, la commission des affaires sociales a rappelé sa position constante contre les demandes de rapport adressées au Gouvernement.
La commission n'a pas adopté cet article.
En conséquence, la commission des affaires sociales n'a pas adopté la proposition de loi.
En application du premier alinéa de l'article 42 de la Constitution, la discussion portera en séance publique sur le texte de la proposition de loi dans sa rédaction initiale.
EXAMEN EN COMMISSION
___________
Réunie le mercredi 3 mars 2021, sous la présidence de Mme Catherine Deroche, présidente, la commission examine le rapport de Mme Michelle Meunier, rapporteure, sur la proposition de loi n° 131 (2020-2021) visant à établir le droit à mourir dans la dignité.
Mme Michelle Meunier , rapporteure . - La proposition de loi qui nous est soumise a été déposée par notre collègue Marie-Pierre de La Gontrie et plusieurs sénateurs du groupe socialiste, écologiste et républicain. Elle vise à reconnaître dans notre législation le droit à bénéficier, sous conditions, de l'aide active à mourir, selon deux modalités : l'assistance médicale au suicide et l'euthanasie.
Avant d'aborder l'examen de ce texte, il me revient de vous proposer un périmètre pour l'application des irrecevabilités au titre de l'article 45 de la Constitution. Je considère qu'il comprend des dispositions relatives à la prise en charge des personnes atteintes d'affections graves et incurables, à la prise en charge palliative et aux pratiques sédatives, aux responsabilités des soignants en matière de fin de vie, et d'une façon générale, aux modalités d'exercice du droit des patients aux soins palliatifs et à l'accompagnement en fin de vie. En revanche, ne me semblent pas présenter de lien, même indirect, avec le texte déposé, des amendements relatifs à la perte d'autonomie et à la dépendance, aux conditions d'admission en établissements sociaux et médicosociaux, aux médicaments et à leurs conditions de dispensation ou d'administration, aux compétences des professionnels de santé ou encore aux services d'aide à domicile.
Le droit à mourir dans la dignité irrigue le débat public dans notre pays depuis au moins trente ans. Le Comité consultatif national d'éthique (CCNE) s'était ainsi intéressé à cette question dès 1991. L'évolution de ses positions successives jusqu'aux derniers états généraux de la bioéthique montre à quel point il lui est difficile de prendre une position tranchée et arrêtée sur une question aussi délicate.
Le premier enseignement que je tire de mes auditions sur ce texte est que nous aurions tort de caricaturer ce débat en l'assimilant à une opposition indépassable entre deux camps : d'une part, les partisans d'une vision absolutiste de l'autonomie de la personne, qui considéreraient que la mort est une expérience purement personnelle sur laquelle la société n'aurait pas son mot à dire, et d'autre part, ceux qui estiment que l'interdit de donner délibérément la mort constitue une ligne infranchissable qui doit prévenir toute tentation d'abréger les souffrances d'autrui, même à titre compassionnel.
Au contraire, je retire de ces auditions le sentiment que nous devrions tous, comme l'a très justement rappelé le professeur Régis Aubry, membre du CCNE, faire preuve de modestie. Ce devoir de modestie à l'égard de la souffrance humaine et des conséquences qu'elle emporte pour la dignité du patient vaut pour nous, élus, comme pour les professionnels de santé qui vivent ces situations délicates de fin de vie quasi quotidiennement.
La dernière loi adoptée en matière de fin de vie, la loi Claeys-Leonetti de 2016, a fêté son cinquième anniversaire le 2 février dernier. Il s'agissait d'un progrès important dans l'amélioration de la prise en charge palliative des personnes en fin de vie. Cette loi apportait des clarifications indispensables sur l'évaluation de l'obstination déraisonnable pour permettre l'arrêt des traitements et prévenir tout acharnement thérapeutique. Elle introduisait également le droit à la sédation profonde et continue jusqu'au décès pour les personnes dont les souffrances resteraient réfractaires aux traitements. Elle consacrait enfin l'opposabilité des directives anticipées rédigées par le patient qui se retrouverait hors d'état d'exprimer sa volonté.
En dépit de ces progrès indéniables, j'identifie des limites principalement de deux ordres. Tout d'abord, en circonscrivant la possibilité de bénéficier de la sédation profonde et continue jusqu'au décès à des situations soit d'imminence du décès, soit d'obstination déraisonnable pour les personnes hors d'état d'exprimer leur volonté, la loi n'a pas permis de lever un certain nombre d'ambiguïtés dans son interprétation, selon que l'on se place du point de vue du patient, des proches ou des soignants.
Ainsi, comme le rappelle le Centre national des soins palliatifs et de la fin de vie, patients, proches et soignants n'ont pas toujours la même compréhension de la souffrance et de ce à quoi elle donne droit selon la loi. La souffrance existentielle du patient demeure parfois difficilement appréhendée par les équipes soignantes qui restent attachées à une objectivation de la souffrance sur la base de symptômes cliniques.
Ensuite, les critères de l'obstination déraisonnable, de la souffrance réfractaire aux traitements et de l'engagement du pronostic vital à court terme apparaissent finalement peu pertinents pour un certain nombre de situations qui, bien que limitées dans leur nombre, n'en restent pas moins source d'une souffrance considérable et d'une angoisse existentielle pour les personnes concernées.
J'entends par là des situations auxquelles la loi en vigueur n'apporte pas de réponse satisfaisante, comme l'ont montré certaines affaires médiatisées. C'est en particulier le cas de maladies neurodégénératives très graves, telles que la sclérose latérale amyotrophique (SLA) ou maladie de Charcot - on se souvient à cet égard des difficultés rencontrées par l'écrivaine Anne Bert pour faire entendre son souhait de mourir dans la dignité et qui l'ont finalement conduite à se rendre en Belgique.
Ce type de pathologie incurable, rapidement évolutive, conduit à une paralysie généralisée avec, à terme, impossibilité pour la personne de s'alimenter seule. Lorsque la personne malade refuse la perspective de se retrouver dans une situation de dépendance qu'elle jugerait incompatible avec sa dignité, les dispositifs de la loi Claeys-Leonetti n'apparaissent alors pas adaptés à une situation dans laquelle la crainte de la perte d'autonomie est source de souffrance existentielle. Cette crainte constitue l'un des motifs de demande d'aide active à mourir les plus souvent avancés.
Face à ces situations, qui interrogent les devoirs d'humanité, de solidarité et de compassion qui incombent à notre société, nous devons également être attentifs à l'évolution de l'opinion publique en France, ainsi qu'aux évolutions observées à l'étranger, même si nous devons nous garder de tout suivisme en la matière.
Selon un sondage de mars 2019 réalisé par l'institut Ipsos, 96 % des Français interrogés se déclarent favorables à la reconnaissance d'un droit à l'euthanasie : 36 % estiment que « les Français devraient avoir la possibilité de disposer d'un droit à l'euthanasie quelles que soient leurs conditions de santé » et 60 % jugent que « le droit à l'euthanasie devrait être encadré et possible uniquement en cas de souffrances graves et incurables ».
Les propositions tendant à « accompagner la fin de vie » et « légaliser l'euthanasie » ont en outre constitué, en avril 2019, deux des trois consensus qui, bien que qualifiés de « faible ampleur » par le Premier ministre, ont émergé des contributions libres versées au grand débat national organisé dans le sillage du mouvement des « gilets jaunes ».
En outre, dès le début des années 2000, plusieurs pays se sont engagés dans la voie d'une reconnaissance d'une ou plusieurs modalités de l'aide active à mourir dans le souci de mieux respecter l'autonomie de la personne et son souhait de mourir dans des conditions qu'elle juge dignes : les pays du Benelux bien sûr, mais aussi la Suisse, huit États aux États-Unis, bientôt deux en Australie, plus récemment la Nouvelle-Zélande et le Portugal et très prochainement l'Espagne. Dans ces conditions, la France sera bientôt frontalière de quatre pays autorisant une ou plusieurs modalités de l'aide active à mourir.
Or la très grande majorité de ces pays ont mis en place des exigences strictes pour l'exercice du droit à l'aide active à mourir ainsi que des procédures de contrôle qui préviennent toute dérive. Doit-on s'attendre à un emballement des demandes d'assistance au suicide en France si celle-ci venait à être légalisée ? La réponse est, bien entendu, non. Prenons l'exemple de l'Oregon, qui autorise l'assistance au suicide depuis 1994. En 2019, moins des deux tiers des personnes qui ont sollicité cette assistance, soit 188 personnes, ont effectivement pris les médicaments qui leur ont été prescrits et en sont décédés.
En définitive, loin de pousser les personnes atteintes d'affections graves et incurables à se résigner à la mort en l'anticipant à l'excès, les législations autorisant l'aide active à mourir peuvent leur apporter un surplus d'apaisement psychologique dans l'appréhension de leur fin de vie sans pour autant les conduire à systématiquement passer à l'acte, tout en garantissant la traçabilité et le contrôle de ces situations.
Dans ces conditions, l'article 1 er de la proposition de loi précise le contenu du droit à une fin de vie digne, déjà inscrit dans le code de la santé publique, afin d'y inclure un droit à bénéficier de l'aide active à mourir. Les deux modalités prévues de mise en oeuvre de cette aide active à mourir seront le suicide médicalement assisté et l'euthanasie.
Son article 2 définit des critères exigeants qui conditionneront le bénéfice d'une aide active à mourir. Le patient devra ainsi être capable au sens du code civil, être en phase avancée ou terminale d'une affection pathologique ou accidentelle, même en l'absence de pronostic vital engagé à court terme, et présenter des caractères graves et incurables avérés lui infligeant une souffrance physique ou psychique inapaisable qu'il juge insupportable ou le plaçant dans un état de dépendance qu'il estime incompatible avec sa dignité.
Ces dispositions tendent, par conséquent, à lever l'exigence de l'imminence du décès pour abréger les souffrances de la personne, alors que l'engagement du pronostic vital à court terme constitue aujourd'hui une condition de la mise en oeuvre de la sédation profonde et continue jusqu'au décès pour les personnes capables.
Par ailleurs, dans un souci de rééquilibrage en faveur du libre arbitre du patient par rapport à l'avis du médecin et en cohérence avec le renforcement du droit de chaque malade de prendre part aux décisions de santé qui le concernent consacré depuis 2002, ces critères accordent une place déterminante à l'appréciation que fait le patient de sa situation : est ainsi prise en compte l'évaluation qu'il fait du caractère insupportable de sa souffrance physique ou psychique ou du caractère indigne de son état de dépendance.
L'article 2 précise également la procédure et les délais encadrant la mise en oeuvre du droit à l'aide active à mourir : le médecin saisi de la demande doit ainsi vérifier que les critères sont remplis et, par la suite, solliciter l'avis d'un confrère accepté par la personne concernée ou sa personne de confiance.
Il est, par ailleurs, prévu que le médecin qui a concouru à la mise en oeuvre de l'aide active à mourir devra adresser un rapport sur les circonstances du décès à une commission nationale de contrôle, créée par la proposition de loi, qui se prononcera sur la validité du protocole et le respect de la réglementation.
Mais la proposition de loi ne se limite pas à la reconnaissance de l'aide active à mourir. Elle s'attache également à garantir le respect des volontés de la personne ayant perdu sa capacité, d'abord en rénovant le cadre juridique applicable aux directives anticipées pour améliorer leur développement et renforcer leur opposabilité ; en consacrant la possibilité de désigner plusieurs personnes de confiance classées par ordre de préférence afin de parer aux situations d'empêchement ; et en instituant un ordre de primauté dans les témoignages recueillis au sein de la famille du patient qui n'est pas en capacité d'exprimer ses volontés, mais qui n'aurait pas désigné de personne de confiance.
Enfin, dans le souci d'apporter une réponse globale au mal mourir en France et de répondre aux carences persistantes de la prise en charge palliative en France, l'article 9 de la proposition de loi institue un droit universel à l'accès aux soins palliatifs et à un accompagnement qui devra être rendu effectif sur le territoire dans un délai de trois ans à compter de la publication de la loi. N'oublions pas en effet qu'encore aujourd'hui, 26 départements - dont la Guyane et Mayotte - n'ont pas d'unités de soins palliatifs.
J'estime que le texte qui nous est soumis apportera une réponse à la détresse de certains malades confrontés à des situations où le droit reste encore sourd à leur libre arbitre. Il contribuera également à rendre pleinement effectif le droit de toute personne à bénéficier de soins palliatifs et d'un accompagnement de qualité afin de mourir dans la dignité en tout point du territoire.
Je vous propose d'adopter cette proposition de loi. L'examen de ce texte est pour nous l'occasion de débattre des solutions pour rendre effectif le droit à mourir dans la dignité pour tous.
Mme Catherine Deroche , présidente . - Merci pour ce rapport sur un sujet qui touche chacun dans ses convictions et son vécu personnel.
M. Xavier Iacovelli . - Merci pour ce rapport complet. Je remercie aussi Marie-Pierre de La Gontrie et le groupe socialiste pour ce texte important. Ce débat de société intéresse tous les Français et dépasse les clivages, comme l'a démontré la loi de 2016 qui portait le nom de deux députés, un UMP et un PS. Aujourd'hui, nous ne pouvons rester muets face à la difficulté juridique de la mise en oeuvre du droit à la sédation profonde, qui a pour conséquence le départ de nombreux Français à l'étranger lorsqu'ils en ont les moyens financiers. Nous sommes entourés de tous ces pays qui autorisent l'aide active à mourir. Le Conseil économique, social et environnemental (CESE), il y a près de trois ans, a pointé l'insuffisance de l'offre de soins palliatifs au regard des besoins actuels. Il appartient donc au législateur de faire évoluer le droit en vigueur afin que ceux qui souffrent de pathologies au caractère grave et incurable avéré et infligeant une souffrance physique ou psychique de bénéficier de cette aide active à mourir. Il s'agit d'une question de dignité.
Je rends hommage au travail considérable de l'Association pour le droit de mourir dans la dignité (ADMD) et à son président, Jean-Luc Romero-Michel. Nous avons tous en tête les affaires médiatisées, mais le sujet ne s'y limite pas. Beaucoup de Français sont concernés.
L'instauration d'une commission nationale de contrôle des pratiques relatives au droit de mourir dans la dignité chargée de tenir le registre national automatisé, avec le pouvoir d'émettre des avis et des recommandations, me paraît essentielle. Je soutiendrai cette proposition de loi.
Mme Florence Lassarade . - Cette proposition de loi aborde la mort, dont on ne parle pas souvent alors qu'elle fait partie de la vie et ne doit pas être occultée. La mort peut survenir à n'importe quel moment, même à la naissance. L'accompagnement des mourants, en particulier à domicile, est totalement insuffisant. Les structures de soin à domicile n'interviennent que de façon décalée, avec tout un protocole. La loi actuelle n'est pas appliquée correctement.
La maladie de Charcot est mal soignée à domicile. À titre personnel, je suis très partagée sur ce sujet. Je me donne un délai de réflexion. La loi actuelle n'est pas suffisamment appliquée, ce qui constitue un vrai problème.
M. Jean-Luc Fichet . - On aborde un sujet extrêmement sensible. Cela nous pousse à penser à ce que nous avons vécu les uns et les autres dans l'accompagnement de nos proches. Parfois la souffrance s'éternise et l'on se demande pourquoi ne pas accompagner plus vite vers la mort.
Je félicite Mme Meunier pour l'excellence de son rapport. Le libre choix me paraît très important. C'est une source d'apaisement pour les personnes en fin de vie, qui peuvent choisir leur manière de mourir. La dignité me paraît également très importante, tout comme l'égalité d'accès à la possibilité de mourir dans la dignité. Il est totalement inacceptable que certains de nos compatriotes soient obligés d'aller dans les pays voisins. En outre, seuls ceux qui en ont les moyens le peuvent. Il est important que chacun ait le choix, quelles que soient ses ressources. Je soutiens totalement cette proposition de loi.
Mme Jocelyne Guidez . - J'ai suivi avec intérêt plusieurs auditions organisées par notre rapporteure. Il nous faut, sur ce sujet complexe, faire preuve de modestie et garder ouverte notre réflexion. « En France, on meurt mal », disait l'un des médecins que nous avons entendus. La mort, en effet, demeure taboue dans notre société, ce qui rend l'accompagnement des mourants difficile.
Le texte n'aborde pas la question particulière du décès d'un enfant et de l'accompagnement de ses proches. Une amie a perdu son fils de seize ans d'un cancer et le traumatisme reste vivace. Que signifie mourir en toute dignité et sérénité ? La France ne dispose pas de lieux adaptés et on ne pense guère aux familles qui accompagnent les mourants.
Je ne sais pas encore ce que je voterai. Mon groupe est également partagé. Le sujet, en effet, relève de l'intime et il faut respecter la décision de chacun. La proposition de loi ne va peut-être pas suffisamment loin dans la réflexion. Certes, des dispositifs existent en matière de soins palliatifs, mais ils ne sont pas toujours mis en oeuvre.
Mme Véronique Guillotin . - Je remercie notre rapporteure pour son travail approfondi et pour l'intérêt des auditions organisées. Je me suis retrouvée dans la philosophie bienveillante exposée par Jean Leonetti et Alain Claeys. Par manque de soins palliatifs dans certains territoires, de lieux pour accueillir les mourants et d'accompagnement médicamenteux et psychologique, certaines personnes meurent de manière difficile.
Je ne sais encore quel sera mon vote. Je suis favorable à la liberté individuelle, mais est-ce à la société, à un être humain, de donner la mort ? Le décès ne doit pas être douloureux ; le mourant et sa famille doivent être accompagnés. J'ai travaillé en soins palliatifs, dans un territoire situé à quelques kilomètres de la Belgique. Dans ce cadre, j'ai souvent été confrontée à des demandes de départ. Mais, lorsque le mourant est convenablement installé à domicile, bien accompagné, que sa douleur est gérée, une telle demande n'était plus formulée, hormis le cas du père d'une militante de l'ADMD... Je reste cependant tiraillée sur le sujet.
Je vous invite à visiter le site de la maison de Gardanne qui prodigue des soins palliatifs. Dans ce lieu apaisant, les mourants sont accompagnés. Hélas, trop peu de moyens sont affectés à la création de telles structures. Pour autant, l'euthanasie ne doit pas devenir un dérivatif du mal mourir.
M. Bernard Jomier . - J'adresse mes remerciements à Marie-Pierre de La Gontrie pour son initiative et à Michelle Meunier, dont l'exposé reflétait parfaitement la complexité du sujet. J'ai toutefois un regret : si ce débat est nécessaire, le projet de loi bioéthique dont nous venons de débattre aurait pu en fournir l'occasion. Nous aurions aussi pu intégrer ce sujet à la loi Bioéthique dont nous venons de débattre.
La France doit effectivement progresser en matière de soins palliatifs. Il est regrettable que 26 départements ne disposent d'aucune unité ! Des dizaines de milliers de mourants sont chaque année victimes de ce sous-équipement. Pour autant, même avec un parfait maillage du territoire, quelques milliers de situations - je pense notamment aux personnes qui souffrent de la maladie de Charcot - ne seraient pas résolues. Je ne crois pas, cependant, qu'il faille les traiter dans un texte sur le suicide assisté et l'euthanasie qui crée un régime juridique étonnant. L'article 3 de la proposition de loi évoque, en effet, une mort naturelle, mais cela n'a aucun sens en droit. Le législateur peut admettre que soit autorisé le fait de donner délibérément la mort, mais il ne doit pas alors chercher de faux-fuyant !
Je m'élève également contre l'idée, développée par Jocelyne Guidez, selon laquelle la mort ne serait qu'une question personnelle. Ne nions pas la dimension collective du sens de la mort dans notre société : interrogeons-nous sur nos valeurs et les moyens que nous mettons en oeuvre pour assurer à tous une fin digne.
Le débat en séance publique durera deux heures ; il ne permettra pas d'adopter un texte. Pour ma part, je ne voterai pas cette proposition de loi.
Mme Jocelyne Guidez . - Lorsque j'évoquais le caractère personnel de la mort, je parlais du vécu de chacun.
Mme Laurence Cohen . - Ce sujet nous interroge tous. Les positions exprimées par chacun montrent qu'il ne relève pas d'une posture politique ; nos groupes voteront d'ailleurs de manière diverse. Il s'agit toutefois aussi d'une question de société. Admet-elle de donner la mort ? Un médecin prodigue d'abord la vie, essaie de guérir et de sauver. Notre droit ne condamne pas le suicide, pourtant, lorsque les secours arrivent, ils tentent toujours une réanimation. Il existe donc bien un paradoxe que cette proposition de loi, même imparfaite, essaie de résoudre.
La loi du 2 février 2016 créant de nouveaux droits en faveur des malades et des personnes en fin de vie s'avère insuffisante et mal appliquée. L'audition de Jean Leonetti et d'Alain Claeys fut particulièrement intéressante et j'en remercie la rapporteure. Leur philosophie appelle à la réflexion et à la bienveillance.
Nous devons refuser l'hypocrisie consistant à dire qu'il existe des solutions, en dernier recours, dans les pays voisins ! Cela reviendrait à accepter une discrimination fondée sur l'argent et à renoncer à un accompagnement familial de qualité. Florence Lassarade évoquait la maladie de Charcot : pour les personnes qui en sont atteintes, il n'existe guère de solution. Ce texte constitue donc une étape intéressante.
N'oublions pas combien sont démunis les services de soins palliatifs : 26 départements privés d'unité, manque d'équipes mobiles, réglementation bloquante - je pense au droit de prescription, par les médecins de ville, de médicaments permettant la sédation. Nous ne pouvons nous lamenter, alors que nous acceptons régulièrement des fermetures de lits dans le cadre des lois de financement de la sécurité sociale !
Face à la mort, la décision médicale doit être collégiale : un professionnel ne peut agir seul. Cela nécessite de développer les formations auprès des soignants et d'y consacrer les financements afférents. Plusieurs personnes auditionnées ont indiqué qu'il n'existait pas de données chiffrées sur la fin de vie ; ce travail doit être mené sous l'égide du Gouvernement. À titre personnel, je voterai ce texte.
M. Daniel Chasseing . - J'ai longtemps accompagné des personnes en fin de vie à domicile comme en établissements d'hébergement pour personnes âgées dépendantes (Ehpad). Je rejoins Bernard Jomier et Laurence Cohen : lorsqu'il existe des soins palliatifs, il y a une solution d'accompagnement. Mon expérience se rapproche de celle qui a été relatée par Véronique Guillotin : avec un traitement médicamenteux adapté et un accompagnement familial, les demandes de mort volontaire sont rares. Déjà, la loi du 22 avril 2005 relative aux droits des malades et à la fin de vie, dite Leonetti, établit un cadre satisfaisant ; elle évite l'euthanasie, elle empêche l'acharnement thérapeutique, mais les soins palliatifs, notamment à domicile, doivent être développés. La dignité, c'est être aidé jusqu'au bout et c'est ce à quoi s'attachent les soins palliatifs. Donner la mort est pour moi un geste en contradiction avec les soins palliatifs.
M. Bernard Bonne . - Je remercie Michelle Meunier pour ce travail sur un texte qui interroge beaucoup d'entre nous. Il est très difficile de légiférer sur un sujet qui touche à ce point à l'intime. On a tous accompagné des personnes en souffrance avant la mort mais on ne peut pas régler par la loi toutes les situations qui ont leurs spécificités. Le problème est que la loi Leonetti n'est pas suffisamment appliquée. Les soins palliatifs sont encore trop insuffisants, en particulier à domicile où beaucoup souhaiteraient pouvoir terminer leurs jours.
Je rejoins Bernard Jomier, cette proposition de loi ne permettra pas de résoudre les problèmes évoqués et risque de gêner les soignants qui devront, pour l'appliquer, répondre à de nombreux critères. Je ne la voterai pas. Nous devons toutefois continuer à débattre et à réfléchir pour améliorer la loi Leonetti.
M. Laurent Burgoa . - Je ne voterai pas non plus ce texte. J'espère que nous aurons, sur ce sujet sensible, un débat digne en séance publique. Le Sénat s'honorerait à poursuivre sa réflexion sur cette question.
M. René-Paul Savary . - Je remercie notre rapporteure pour son travail approfondi sur un sujet fort délicat. Je ne voterai pas non plus cette proposition de loi. J'ai reçu un courriel d'une association militante m'intimant d'être présent le 11 mars pour le débat en séance publique ; cela ne me plaît guère... Je vous invite à lire l'article publié récemment dans Le Figaro par plusieurs médecins, hors de toute posture idéologique, sur les dérives potentielles de décisions mal mesurées dans le domaine de la fin de vie.
Avant de légiférer, appliquons la loi du 2 février 2016 et dressons-en un bilan. Cela nous permettra de préparer la prochaine loi Bioéthique.
Mme Catherine Deroche , présidente . - J'espère, cher Laurent Burgoa, que nous aurons un débat digne en séance publique. Chacun possède, sur le sujet, une opinion différente.
Cette proposition de loi ne constitue pas la suite de la loi Claeys-Leonetti, dont nous connaissons les failles et qui trop longtemps est restée méconnue. Cette dernière évite l'acharnement thérapeutique, mais elle ne permet ni le suicide assisté ni l'euthanasie dont le geste relève d'une forme de brutalité. Nous voulons tous éviter la souffrance aux mourants, mais quand la fin de vie s'organise dans un cadre apaisé et avec un accompagnement adapté, cela fonctionne. Je ne suis pas prête à légiférer dans le sens qui nous est proposé par le texte.
Nous devons regarder la fin de vie et la mort comme une part de la vie et non comme un tabou. Hélas, dans notre société, mourants et morts sont mis à l'écart. La dignité d'un homme est préservée jusqu'à son dernier souffle, malgré la déchéance physique que je ne peux me résoudre à considérer comme indigne. Je ne voterai pas cette proposition de loi.
Mme Michelle Meunier , rapporteure . - Notre débat est à l'image de ce qu'il sera certainement en séance publique. Je suis sereine sur ce point. Je n'ai pas souhaité d'emblée rapporter ce texte, puis je l'ai abordé en législateur. Il dépasse les clivages partisans et aborde un débat nécessaire. Au demeurant, plusieurs propositions de loi ont été déposées sur le sujet à l'Assemblée nationale, dont une, à l'initiative notamment d'Olivier Falorni, sera discutée en avril. Jean Leonetti et Alain Claeys ne s'en montrent pas outrés, conscients que certains points doivent être améliorés, notamment le maillage territorial en soins palliatifs.
S'agissant de l'accompagnement à domicile, j'interpellerai le Gouvernement sur le midazolam, qui peut être administré aux malades pour calmer la douleur. Malgré la recommandation positive émise par la Haute Autorité de santé (HAS) il y a plusieurs mois, l'autorisation de dispensation en ville se fait attendre. Beaucoup aimeraient pouvoir mourir à domicile, ce qui nécessite un accompagnement adapté. La majorité continue à mal mourir à l'hôpital, malgré l'implication des soignants qui ne connaissent pas toujours la loi du 2 février 2016.
Les enfants ne sont effectivement pas traités dans le texte, qui ne constitue pas le prolongement de la loi précitée, mais un retour au droit du malade face à celui du médecin et de l'équipe soignante. Il apparaît certes imparfait, mais présente l'intérêt de ne pas se satisfaire de la situation actuelle. Nous aurions préféré que le Gouvernement se saisisse du sujet, notamment en présentant un nouveau plan pour les soins palliatifs, le dernier étant arrivé à échéance en 2018.
M. Daniel Chasseing . - Certains médicaments peuvent déjà être administrés à domicile. Le midazolam sert en anesthésie, mais ne peut être prescrit par un médecin de ville.
L'accompagnement de la fin de vie se développe en Ehpad grâce aux équipes mobiles ; cela constitue un véritable progrès.
Il convient, en outre, de rappeler que, aux termes de la loi du 2 février 2016, les directives anticipées ou, à défaut, le témoignage de la personne de confiance ou d'un proche s'imposent au médecin.
Mme Catherine Deroche , présidente . - Comme aucun amendement n'a été déposé, je mettrai successivement aux voix les articles du texte.
Les articles 1 er à 10 ne sont pas adoptés.
La proposition de loi n'est pas adoptée.
Conformément au premier alinéa de l'article 42 de la Constitution, la discussion en séance publique portera en conséquence sur le texte initial de la proposition de loi déposé sur le Bureau du Sénat.
RÈGLES RELATIVES À L'APPLICATION DE L'ARTICLE 45 DE LA CONSTITUTION ET DE L'ARTICLE 44 BIS, ALINÉA 3 DU RÈGLEMENT DU SÉNAT (« CAVALIERS »)
___________
Si le premier alinéa de l'article 45 de la Constitution, depuis la révision du 23 juillet 2008, dispose que « tout amendement est recevable en première lecture dès lors qu'il présente un lien, même indirect, avec le texte déposé ou transmis », le Conseil constitutionnel estime que cette mention a eu pour effet de consolider, dans la Constitution, sa jurisprudence antérieure, reposant en particulier sur « la nécessité pour un amendement de ne pas être dépourvu de tout lien avec l'objet du texte déposé sur le bureau de la première assemblée saisie » 48 ( * ) .
De jurisprudence constante et en dépit de la mention du texte « transmis » dans la Constitution, le Conseil constitutionnel apprécie ainsi l'existence du lien par rapport au contenu précis des dispositions du texte initial, déposé sur le bureau de la première assemblée saisie 49 ( * ) . Pour les lois ordinaires, le seul critère d'analyse est le lien matériel entre le texte initial et l'amendement, la modification de l'intitulé au cours de la navette restant sans effet sur la présence de « cavaliers » dans le texte 50 ( * ) . Pour les lois organiques, le Conseil constitutionnel ajoute un second critère : il considère comme un « cavalier » toute disposition organique prise sur un fondement constitutionnel différent de celui sur lequel a été pris le texte initial 51 ( * ) .
En application des articles 17 bis et 44 bis du Règlement du Sénat, il revient à la commission saisie au fond de se prononcer sur les irrecevabilités résultant de l'article 45 de la Constitution, étant précisé que le Conseil constitutionnel les soulève d'office lorsqu'il est saisi d'un texte de loi avant sa promulgation.
En application du vademecum sur l'application des irrecevabilités au titre de l'article 45 de la Constitution, adopté par la Conférence des Présidents, la commission des affaires sociales a arrêté, lors de sa réunion du mercredi 3 mars 2021, le périmètre indicatif de la proposition de loi n° 131 (2020-2021) visant à établir un droit à mourir dans la dignité .
Elle a considéré que ce périmètre incluait des dispositions relatives :
- à la prise en charge des personnes atteintes d'affections graves et incurables ;
- à la prise en charge palliative et aux pratiques sédatives ;
- aux responsabilités des soignants en matière de fin de vie ;
- aux modalités d'exercice du droit des patients aux soins palliatifs et à l'accompagnement en fin de vie.
En revanche, la commission a estimé que ne présentaient pas de lien, même indirect, avec le texte déposé , des amendements relatifs :
- à la perte d'autonomie et à la dépendance ;
- aux médicaments et à leurs conditions de dispensation et d'administration ;
- aux conditions d'admission en établissements sociaux et médicosociaux ;
- aux services d'aide à domicile.
LISTE DES PERSONNES ENTENDUES
___________
Conseil national de l'ordre des médecins (CNOM)
Dr Anne-Marie Trarieux , présidente de la section « Éthique et déontologie »
Académie nationale de médecine
Dr Claudine Bergoignan-Esper , présidente du comité de déontologie, vice-présidente du comité d'éthique
Pr Jean-Roger Le Gall , membre du comité d'éthique
Société française d'accompagnement et de soins palliatifs (SFAP)
Dr Claire Fourcade , présidente
Sigolène Gautier , secrétaire générale
Société française d'anesthésie et de réanimation (SFAR)
Pr Hervé Bouaziz , président
Pr Fabrice Michel , président du comité Éthique
Société de réanimation de langue français e (SRLF)
Pr René Robert , référent Éthique
Dr Sophie Crozier-Mortreux , coordinatrice pour l'AP-HP de la démarche éthique
Comité consultatif national d'éthique pour les sciences de la vie et de la santé (CCNE)
Pr Régis Aubry , membre de la section technique du CCNE, président de la plateforme nationale pour la recherche sur la fin de vie
Conseil économique, social et environnemental (CESE)
Pierre-Antoine Gailly , rapporteur de la commission temporaire « Fin de vie » du CESE pour l'avis Fin de vie : la France à l'heure des choix
Fédération « Jusqu'à la mort accompagner la vie » (Jalmalv)
Olivier de Margerie , président
Union nationale d'accompagnement et pour le développement des soins palliatifs (UNASP)
Pierre Vezy , président
Ligue nationale contre le cancer
Pr Axel Kahn , président
Jean Leonetti , maire d'Antibes, ancien député
Alain Claeys , ancien député
Centre national des soins palliatifs et de la fin de vie (CNSPFV)
Brahim Bouselmi , directeur
Dr Sarah Dauchy , présidente du conseil d'orientation stratégique
Haute Autorité de santé (HAS)
Dr Pierre Gabach , chef du service Bonnes pratiques
Association Le choix (Citoyens pour une mort choisie)
Nathalie Andrews , coprésidente
Dr Denis Labayle , coprésident
Fédération nationale de la libre pensée (FNLP)
Jean-Sébastien Pierre , président
LA LOI EN CONSTRUCTION
___________
Pour naviguer dans les rédactions successives du texte, visualiser les apports de chaque assemblée, comprendre les impacts sur le droit en vigueur, le tableau synoptique de la loi en construction est disponible sur le site du Sénat à l'adresse suivante :
https://www.senat.fr/dossier-legislatif/ppl20-131.html
* 1 En cours de discussion depuis l'automne 2019.
* 2 Conseil d'État, Révision de la loi de bioéthique : quelles options pour demain ? , étude à la demande du Premier ministre adoptée en assemblée générale le 28 juin 2018.
* 3 Pierre-Antoine Gailly, Fin de vie : la France à l'heure des choix , avis n° 2018-10 du Conseil économique, social et environnemental, 10 avril 2018.
* 4 Loi n° 99-477 du 9 juin 1999 visant à garantir le droit à l'accès aux soins palliatifs.
* 5 Loi n° 2002-303 du 4 mars 2002 relative aux droits des malades et à la qualité du système de santé.
* 6 Loi n° 2005-370 du 22 avril 2005 relative aux droits des malades et à la fin de vie.
* 7 Loi n° 2016-87 du 2 février 2016 créant de nouveaux droits en faveur des malades et des personnes en fin de vie.
* 8 Sondage Ipsos pour Lire la société, « La situation des libertés publiques en France », sondage préparé pour la 28 e journée du Livre Politique, « L'opinion à l'égard de l'euthanasie », réponses à la question « À propos de l'euthanasie, de laquelle des opinions suivantes vous sentez-vous le plus proche ? », mars 2019.
* 9 Dont 40 % ont reçu un codage « soins palliatifs » au cours de l'année précédant leur décès.
* 10 Information transmise par l'Association pour le droit de mourir dans la dignité.
* 11 Mayotte ne disposait, en outre, d'aucun LISP en 2019.
* 12 CNSPFV, Atlas des soins palliatifs et de la fin de vie en France , 2 e édition.
* 13 Nicole Bohic, Francis Fellinger, Mariane Saïe et Louis-Charles Viossat, Évaluation du plan national 2015-2018 pour le développement des soins palliatifs et l'accompagnement en fin de vie , rapport n° 2018-140R, juillet 2019.
* 14 Anesthésie-réanimation, gériatrie, hématologie, hépato-gastro-entérologie, médecine générale, médecine intensive-réanimation, médecine interne et immunologie clinique, neurologie, oncologie, pédiatrie, pneumologie, psychiatrie, rhumatologie.
* 15 Organisation mondiale de la santé, « Suicide rate estimates, crude, 10-year age groups - Estimates by country ».
* 16 Étude publiée le 5 février 2021 et conduite par l'institut BVA pour le CNSPFV, réalisée par téléphone en janvier 2021 auprès d'un échantillon de 902 Français âgés de 50 ans et plus, considéré comme représentatif de cette population : https://www.parlons-fin-de-vie.fr/press/anniversaire-de-la-loi-claeys-leonetti-le-regard-des-francais-5-ans-apres-la-loi-etude-bva/ .
* 17 Serey A, Tricou C, Phan-Hoang N, et al., « Deep continuous patient-requested sedation until death: a multicentric study », BMJ Supportive & Palliative Care , 20 avril 2019 (doi: 10.1136/bmjspcare-2018-001712).
* 18 En 2019, une EMSP comprenait, en moyenne, un médecin en équivalent temps plein (ETP), 0,1 ETP de cadre de santé, 1,5 ETP d'infirmier et 0,6 ETP de psychologue, et bénéficiait de quatre demi-journées par mois de bénévoles (cf. 2 e édition de l'atlas des soins palliatifs du CNSPFV).
* 19 Haute Autorité de santé, Antalgie des douleurs rebelles et pratiques sédatives chez l'adulte : prise en charge médicamenteuse en situations palliatives jusqu'en fin de vie , recommandation de bonne pratique du 10 février 2020.
* 20 Face aux difficultés d'approvisionnement en midazolam, un arrêté du 26 mai 2020 prévoit que, pour la durée de la crise sanitaire, les spécialités à base de clonazepam pourront faire l'objet d'une prescription hors AMM exceptionnelle par tout médecin, même non spécialiste, pour la prise en charge médicamenteuse des situations de sédation pour les pratiques palliatives.
* 21 Article L. 1110-2 du code de la santé publique.
* 22 Également appelée maladie de Charcot, elle représenterait, selon les éléments transmis par le CNSPFV, la première cause de demande d'aide active à mourir dans les pays l'autorisant avec une prévalence variant de 5 % dans l'État américain de l'Oregon à 23 % aux Pays-Bas. La problématique de la fin de vie en lien avec la SLA a été médiatisée en 2017 avec le choix de l'écrivaine Anne Bert de se rendre en Belgique pour recevoir une injection létale.
* 23 Article L. 1110-5-1 du code de la santé publique.
* 24 Aux termes de l'article R. 4127-38 du code de la santé publique et de l'article 38 du code de déontologie médicale, le médecin « n'a pas le droit de provoquer délibérément la mort ». Par le serment d'Hippocrate, les médecins jurent de « ne provoquer [] jamais la mort délibérément ».
* 25 Rapport fait par M. Jean Leonetti au nom de la commission spéciale chargée d'examiner la proposition de loi n° 1882 relative aux droits des malades et à la fin de vie, déposé le 18 novembre 2004.
* 26 Observations rappelées in Cour européenne des droits de l'homme, affaire Lambert et autres contre France, arrêt du 5 juin 2015.
* 27 En l'état des données disponibles, il n'est pas possible d'objectiver le nombre de patients français ayant obtenu une euthanasie en Belgique. Dans son 9 e rapport aux chambres législatives, la commission fédérale de contrôle et d'évaluation de l'euthanasie a recensé, en 2018 et 2019, 45 patients résidant à l'étranger qui se sont rendus en Belgique « afin d'obtenir une réponse favorable à leur demande d'euthanasie ». Ces patients étaient essentiellement atteints de maladies neurodégénératives graves, telles la sclérose en plaques ou la sclérose latérale amyotrophique, ou d'un cancer généralisé. Selon un article du Monde publié le 18 février 2020, quarante à cinquante euthanasies de patients français se seraient déroulées en Belgique en 2019 (François Béguin, « De plus en plus de Français demandent l'euthanasie en Belgique », Le Monde , 18 février 2020).
* 28 Pierre-Antoine Gailly, Fin de vie : la France à l'heure des choix , avis n° 2018-10 du Conseil économique, social et environnemental, 10 avril 2018.
* 29 Sophie Pennec, Alain Monnier, Silvia Pontone et Régis Aubry, « Les décisions médicales en fin de vie en France », Population & Sociétés , n° 494, novembre 2012.
* 30 Dont 0,2 % à la demande du patient et 0,6 % sans demande du patient.
* 31 Oregon Health Authority - Public Health Division, rapport annuel sur l'application du « Oregon Death with Dignity Act » pour 2019, 25 février 2020.
* 32 Avis n° 128 du CCNE du 15 février 2018, Enjeux éthiques du vieillissement - Quel sens à la concentration des personnes âgées entre elles, dans des établissements dits d'hébergement ? Quels leviers pour une société inclusive pour les personnes âgées ?
* 33 Dont la proposition de loi organique relative à la régulation de l'euthanasie est en cours de navette parlementaire à la date de rédaction du présent rapport.
* 34 Aux termes de l'article 413-6 du code civil, « le mineur émancipé est capable, comme un majeur, de tous les actes de la vie civile ».
* 35 Comment mettre en oeuvre une sédation profonde et continue maintenue jusqu'au décès ? , recommandation de février 2018 réactualisée en janvier 2020.
* 36 Dont on peut supposer qu'il court à compter de la saisine et non du moment où il conclut à la réunion des conditions, bien que la proposition de loi reste imprécise à cet égard : en effet, son article 2 prévoit que les conclusions finales des deux médecins sur l'état du patient doivent être rendues dans un délai maximal de quatre jours à compter de la demande initiale.
* 37 Luc Barret, Stéphanie Fillion et Louis-Charles Viossat, Évaluation de l'application de la loi du 2 février 2016 sur la fin de vie , rapport n° 2017-161R de l'Inspection générale des affaires sociales, avril 2018.
* 38 L'article 2 de la proposition de loi fait référence à « la commission régionale de contrôle prévue au présent chapitre », mais l'article 6 de la proposition de loi institue bien une « commission nationale de contrôle des pratiques relatives au droit de mourir dans la dignité ».
* 39 Article R. 4127-47 du code de la santé publique, qui reprend l'article 47 du code de déontologie des médecins.
* 40 Luc Barret, Stéphanie Fillion et Louis-Charles Viossat, Évaluation de l'application de la loi du 2 février 2016 sur la fin de vie , rapport n° 2017-161R de l'Inspection générale des affaires sociales, avril 2018.
* 41 Aux termes de laquelle les directives anticipées « expriment la volonté de la personne relative à sa fin de vie en ce qui concerne les conditions de la poursuite, de la limitation, de l'arrêt ou du refus de traitement ou d'acte médicaux ».
* 42 Réponse du 22 août 2019 du ministère des solidarités et de la santé à la question écrite n° 10930 du sénateur Yves Détraigne.
* 43 L'article 2 de la proposition de loi mentionne une « commission régionale de contrôle », mais il s'agit bien, à l'article 6, d'une commission nationale.
* 44 C'est-à-dire avec administration de traitements analgésiques et sédatifs pour répondre à une souffrance réfractaire en phase avancée ou terminale même s'ils peuvent avoir comme effet d'abréger la vie.
* 45 Loi n° 2019-774 du 24 juillet 2019 relative à l'organisation et à la transformation du système de santé.
* 46 Aux termes duquel, « toute personne malade dont l'état le requiert a le droit d'accéder à des soins palliatifs et à un accompagnement ».
* 47 La proposition de loi comporte des erreurs rédactionnelles, puisqu'elle évoque la notion de « territoire d'outre-mer » qui n'a plus de valeur juridique aujourd'hui.
* 48 Cf. commentaire de la décision n° 2010-617 DC du 9 novembre 2010 - Loi portant réforme des retraites.
* 49 Cf. par exemple les décisions n° 2015-719 DC du 13 août 2015 - Loi portant adaptation de la procédure pénale au droit de l'Union européenne et n° 2016-738 DC du 10 novembre 2016 - Loi visant à renforcer la liberté, l'indépendance et le pluralisme des médias.
* 50 Décision n° 2007-546 DC du 25 janvier 2007 - Loi ratifiant l'ordonnance n° 2005-1040 du 26 août 2005 relative à l'organisation de certaines professions de santé et à la répression de l'usurpation de titres et de l'exercice illégal de ces professions et modifiant le code de la santé publique.
* 51 Décision n° 2020-802 DC du 30 juillet 2020 - Loi organique portant report de l'élection de six sénateurs représentant les Français établis hors de France et des élections partielles pour les députés et les sénateurs représentant les Français établis hors de France.