III. DES PRÉCONISATIONS QUI DEMEURENT D'ACTUALITÉ ET DES CHANTIERS QUI RESTENT À OUVRIR
A. PLUSIEURS QUESTIONS RESTENT EN SUSPENS
Les avancées, dont un panorama vient d'être dressé, ne doivent pas cependant conduire à sous-estimer l'ampleur des défis qui demeurent en matière de prise en charge des personnes âgées dépendantes :
- la qualité de la prise en charge peut être largement améliorée ;
- la question du financement reste entière compte tenu notamment du retournement conjoncturel intervenu depuis la publication du rapport d'étape ;
- la situation financière particulièrement dégradée de certains départements impose de revoir le principe de compensation de leurs dépenses au titre de l'Apa.
1. Les marges de progrès en matière de qualité de la prise en charge sont encore grandes
a) Le coût très élevé du reste à charge en établissement
Alors que les besoins de prise en charge des personnes âgées dépendantes ne cessent d'augmenter, on observe paradoxalement dans de nombreux territoires des difficultés en matière de taux d'occupation des structures . En effet, le prix important laissé à la charge de l'usager ou de sa famille a pour conséquence un maintien à domicile de la personne âgée au mépris parfois de la nécessité de la soigner et de l'accompagner. Comme l'observait la mission dans son rapport d'étape, près de 80 % des personnes accueillies en Ehpad doivent faire appel aux ressources de leurs proches pour financer leur prise en charge .
Déjà mis en exergue dans son rapport de 2005, la Cour des comptes note, dans son rapport public annuel 2009, comme cela a été mentionné précédemment, que « le problème du reste à charge pour les familles demeure entier ». Ce constat est corroboré par une étude de l'Igas qui dresse un état des lieux sévère des coûts mis à la charge des résidents ou des familles. Après avoir enquêté dans quatre départements et vingt Ehpad, elle note que la facture s'élève en moyenne à 2 200 euros par mois mais peut atteindre 5 500 euros dans certains cas . En outre, quelle que soit la nature des dépenses à la charge des résidents, « il existe de fortes différences d'un établissement à l'autre » .
Pourtant, diverses aides publiques existent pour limiter les dépenses supportées par les résidents en Ehpad et leurs familles : aides fiscales, aides au logement, aide sociale à l'hébergement. Mais ces trois dispositifs sont hétérogènes, attribués par des financeurs distincts (l'Etat pour les aides fiscales, la Cnaf pour les aides au logement et les conseils généraux pour l'aide sociale) et non articulés entre eux. Comme la Cour, l'Igas déplore « un ciblage insuffisant de la plupart des aides » sur les personnes qui en ont le plus besoin, leur conférant un caractère largement anti-redistributif .
Lors de son audition, la ministre des solidarités et de la cohésion sociale est convenue qu'il s'agissait là d'un sujet majeur :
« Le reste à charge peut être important pour les familles quand le tarif moyen en établissement est de 1 800 euros par mois contre une pension de retraite mensuelle de 1 400 euros par mois et de 800 euros pour les femmes, qui sont les trois quarts des résidents. Les difficultés sont, enfin, psychologiques : il faut, en quelque sorte, devenir le parent de ses parents. Plus que le reste à charge, ce sujet est d'ailleurs la première préoccupation des Français lorsqu'on les interroge sur la dépendance. »
Plus globalement, la question du reste à charge repose évidemment celle du financement de la perte d'autonomie et de la création d'un cinquième risque. Tant qu'aucune réponse n'y sera apportée, le niveau du reste à charge continuera d'être une barrière à l'entrée dans les Ehpad.
b) Les plans pluriannuels : des objectifs trop ambitieux ?
• Sur la période 2007-2009, le plan « Solidarité-Grand Age » a permis d' autoriser la création de 66 653 places supplémentaires en services de soins infirmiers à domicile (Ssiad) et en établissements pour personnes âgées dépendantes. Mais sur ce total, seules 40 961 places ont été effectivement installées , soit environ 61,5 % des autorisations.
Il est à rappeler que le plan repose sur un objectif initial de 93 000 places nouvelles à l'horizon 2012 (cf. tableau suivant), ce chiffre ne tenant pas compte des 5 500 places supplémentaires prévues par le plan de relance de l'économie. Si les places autorisées correspondent ainsi aujourd'hui à 72 % de cet objectif, les places effectivement installées n'en représentent que 44 %.
|
Le plan « Solidarité - Grand Age » |
||||||
|
Etablissements et services |
Tranches annuelles prévisionnelles (montant total cumulé prévisionnel en 2012) |
Réalisé 2007 |
Réalisé 2008 |
Réalisé 2009 |
Mesures réalisées 2007-2009 |
Prévisionnel 2010 |
|
Ssiad |
6 000 places (total 2012 : 36 000) |
4 707 places autorisées |
5 167 places autorisées |
6 360 places autorisées |
16 234 places autorisées |
6 000 places |
|
3 913 places installées |
5 185 places installées |
5 411 places installées |
14 509 places installées |
|||
|
Accueils de jour |
2 125 places (total 2012 : 12 750) |
1 310 places autorisées |
2 042 places autorisées |
1 846 places autorisées |
5 198 places autorisées |
2 125 places |
|
745 places Installées |
1 093 places installées |
1 016 places installées |
2 854 places installées |
|||
|
Hébergement temporaire |
1 125 places (total 2012 : 6 750) |
785 places Autorisées |
1 235 places autorisées |
915 places autorisées |
2 935 places autorisées |
1 125 places |
|
409 places Installées |
591 places installées |
500 places installées |
1 500 places installées |
|||
|
Ehpad |
5 000 places en 2007 7 500 places en 2008, 2009 et 2010 5 000 places en 2011 et 2012 (total 2012 : 37 500) |
11 846 places autorisées |
17 161 places autorisées |
13 279 places autorisées |
42 286 places autorisées |
7 500 places |
|
6 540 places installées |
9 043 places installées |
6 515 places installées |
22 098 places installées |
|||
|
Total |
Total 2012 : 93 000 places |
18 648 places autorisées |
25 605 places autorisées |
22 400 places autorisées |
66 653 places autorisées |
16 750 places |
|
11 607 places installées |
15 912 places installées |
13 442 places installées |
40 961 places installées |
|||
|
Source : d'après les données du ministère des solidarités et de la cohésion sociale |
||||||
Par ailleurs, comme l'indique le tableau ci-après, le processus de conventionnement ne permet pas encore d'atteindre les objectifs fixés annuellement et semble même, de l'avis de certaines fédérations, « grippé » .
|
L'évolution du taux de conventionnement des
établissements d'hébergement
|
|||||||
|
2004 |
2005 |
2006 |
2007 |
2008 |
2009 |
||
|
Médicalisation de première génération |
Cumul des places depuis 2000 |
314 028 |
390 000 |
440 553 |
513 673 |
549 253 |
551 893 |
|
Taux de conventionnement |
56 % |
69 % |
78 % |
91 % |
97 % |
99,6 % |
|
|
Médicalisation de deuxième
génération
|
Cumul des places depuis 2006 |
- |
- |
2 706 |
75 192 |
158 712 |
254 815 |
|
Taux de tarification au GMPS par rapport à la cible éligible à la fin de l'année n |
- |
- |
4 % |
51 % |
64 % |
45 % |
|
|
Source : CNSA |
|||||||
• A deux ans de l'achèvement du troisième plan Alzheimer , des progrès indéniables ont été réalisés comme en témoignent, par exemple, la mise en place à titre expérimental des premières maisons pour l'autonomie et l'intégration des malades d'Alzheimer (Maia) ou celle d'équipes spécialisées intervenant à domicile.
Beaucoup reste néanmoins à faire pour atteindre les objectifs quantitatifs fixés pour 2012 , particulièrement en ce qui concerne la mise en place des « gestionnaires de cas » - 53 personnes sont aujourd'hui en formation pour un objectif de déploiement de 1 000 coordonateurs en 2012 - et le développement des places en pôles d'activités et de soins adaptés (Pasa) et en unités d'hébergement renforcées (UHR) : afin d'atteindre les objectifs fixés par le plan, 8 333 places en Pasa devront être créées par an sur la période 2010-2012 .
Lors de leur audition, les représentants des services et hébergements en institution ont, à cet égard, insisté sur les difficultés de mise en oeuvre de ces nouvelles structures 1 .
• Dans les réponses qu'elle a adressées par écrit aux membres de la mission, la ministre des solidarités et de la cohésion sociale a indiqué que le grand débat national sur la dépendance sera l'occasion d'aborder la question des suites à donner aux plans pluriannuels et de s'interroger, en particulier, sur les objectifs chiffrés en termes de création de places :
« Je souhaite que nous ayons une vision prospective des besoins à venir et que nous ne refassions pas les mêmes erreurs que celles commises dans le secteur sanitaire, en développant des lits sans avoir pris en compte les progrès de la médecine et des techniques chirurgicales qui réduisent la durée des hospitalisations. »
*
c) Des places inégalement réparties sur le territoire
Une étude de la fédération hospitalière de France (FHF) de 2009 sur les dynamiques départementales de créations de places montre, par ailleurs, que les places nouvelles sont créées très majoritairement dans des départements disposant déjà d'un taux élevé d'équipement en Ehpad pour 1 000 habitants de plus de soixante-quinze ans.
En d'autres termes, les structures d'accueil des personnes âgées dépendantes sont très inégalement réparties sur le territoire et ne permettent pas de répondre aux besoins réels de la population. Parmi les départements bien dotés, on peut citer la Mayenne, la Loire-Atlantique, la Seine-Maritime, les Vosges ou la Haute-Loire. Parmi les départements sous-dotés, figurent le Pas-de-Calais, le Doubs, les Landes, l'Hérault et la Vendée.

Source : Fédération hospitalière de France, 2009
d) Les difficultés du secteur de la prise en charge à domicile
En ce qui concerne les services de soins à domicile (Ssiad), plusieurs points gagneraient à être éclaircis : le reste à charge des familles, le manque de coordination des intervenants, la régulation et la tarification de ce secteur.
Les Ssiad assurent, sur prescription médicale, aux personnes âgées de plus de soixante ans, malades ou dépendantes et aux personnes adultes de moins de soixante ans présentant un handicap ou atteintes de maladies chroniques, les soins infirmiers et d'hygiène générale ainsi que les concours à l'accomplissement des actes essentiels de la vie.
Fin 2009, les Ssiad représentaient 2 351 services et un volume financier de 1,31 milliard d'euros. Le nombre de places est de 103 821 installées et 108 613 places autorisées avec un coût moyen à la place - prévu dans l'Ondam 2010 - de 10 500 euros.
Lors de leur audition par la mission, les représentants de ce secteur ont insisté sur les grandes difficultés auxquelles il est confronté.
• Un reste à charge financier important
En 2008, le montant mensuel moyen du plan d'aide accordé dans le cadre de l'Apa à domicile était de 504 euros, dont 90 euros en moyenne étaient laissés à la charge du bénéficiaire . Ce montant ne représente cependant qu'une partie du reste à charge supporté par les familles. Il conviendrait d'y ajouter, d'une part, les dépenses qui ne sont pas prises en compte dans le plan d'aide de l'Apa, d'autre part, celles supportées par des personnes âgées dépendantes qui ont décidé de ne pas recourir à l'Apa ou de n'utiliser qu'une partie du plan d'aide. Ces dépenses sont certes difficiles à évaluer, mais on constate, pour certaines catégories de bénéficiaires, un phénomène de saturation des plans d'aide, preuve que ces derniers ne sont pas toujours suffisants pour couvrir les charges liées à la perte d'autonomie.
C'est pourquoi, la Cour des comptes recommandait en 2005 « d'engager une réflexion sur les moyens de mieux cibler l'effort de la collectivité, notamment en recentrant les dépenses d'Apa sur les personnes les plus dépendantes et les plus démunies ». Elle observe, en 2009, qu' aucun progrès n'a été réalisé dans ce domaine.
|
Le coût mensuel pour deux jours par semaine s'établit à 806 euros dont 336 euros pour la prise en charge de la dépendance (19,61 euros/jour) et de l'hébergement (17,80 euros/jour), 153 euros pour le transport 1 , 317 euros pour la prise en charge de l'auxiliaire de vie intervenant en début de matinée avant le départ pour l'accueil de jour (1 h 30) et au retour de l'accueil de jour (30 minutes) soit dix-huit heures par mois. Par ailleurs, le besoin en temps de présence des auxiliaires de vie en dehors des deux jours par semaine d'accueil de jour et en dehors des fins de semaine est de cinquante-quatre heures mensuelles (1 h 30 le matin + 1 h de repas + 1 h 30 l'après-midi). Ainsi l'aide nette reçue par une personne en Gir 2 (872 euros) ne couvre que les deux jours en accueil temporaire et quelques heures d'auxiliaire de vie. Il reste environ 700 euros à la charge de la famille, sans présence d'auxiliaire de vie en fin de semaine. (1) Ces chiffres ne tiennent pas compte de la prise en charge par l'assurance maladie d'une partie des frais de transport instaurée en 2007.
Source : Drass de Midi-Pyrénées
|
• Un manque de coordination entre les intervenants à domicile
De nombreux professionnels interviennent au domicile d'une même personne âgée : aide à domicile, infirmière, aides soignants, personnels médicaux et paramédicaux. Pourtant indispensable, leur coordination est encore lacunaire .
Celle-ci pourrait, comme l'a recommandé la Cour des comptes, prendre la forme d' « un système de correspondant ou d'interlocuteur unique de la personne pour les interventions à domicile » ou d'un regroupement de services, ceux-ci étant très nombreux et très dispersés. Les réalisations en ce sens ne sont, à ce jour, pas suffisantes. Par exemple, les créations de services polyvalents d'aide et de soins à domicile, assurant à la fois les prestations d'un service d'aide à domicile et celles d'un Ssiad sont restées rares : seulement quarante-deux étaient dénombrés sur l'ensemble du territoire en 2008.
• Une régulation peu rationnelle du secteur
L'aide à domicile est régie par deux dispositifs dont la logique est très différente, voire contradictoire :
- l'autorisation préalable , issue de la loi n° 2002-2 du 2 janvier 2002 rénovant l'action sociale et médico-sociale, vise à encourager le maintien à domicile par un service de type social et médico-social et est sous-tendue par une logique de protection de l'usager ;
- l'agrément qualité , issu de la loi n° 2005-841 du 26 juillet 2005 relative au développement des services à la personne, répond à un objectif de type quantitatif (développement de l'emploi et des services offerts) et est régi par une logique concurrentielle .
L'autorisation est délivrée aux opérateurs prestataires par le conseil général si le projet est compatible « avec les objectifs et répond aux besoins sociaux et médico-sociaux fixés par le schéma d'organisation sociale et médico-sociale dont il relève » (article L. 313-4 du code de l'action sociale et des familles). Elle peut être refusée pour des motifs de qualité mais aussi pour des raisons de régulation de l'offre. Autre particularité des services autorisés : la tarification. Le conseil général détermine annuellement, par négociation budgétaire avec le prestataire autorisé, un tarif horaire sur la base des prévisions de recettes (interventions) et de dépenses (intervenants).
L'agrément est délivré aux services prestataires ou mandataires par l'Etat (préfet, DDTEFP - direction départementale du travail et de la formation professionnelle -) sur des critères dits « de qualité ». Les services compétents proposent par contrat un prix aux bénéficiaires, mais le taux d'évolution de ce prix est soumis à un arrêté du ministre chargé des finances.
Les services prestataires (et uniquement ceux-ci) peuvent, depuis l'ordonnance du 1 er décembre 2005 relative aux procédures d'admission à l'aide sociale et aux établissements et services sociaux et médico-sociaux, choisir entre l'autorisation préalable et l'agrément qualité . L'autorisation vaut agrément qualité pour le département où elle a été demandée.
Difficilement compréhensible pour les usagers et les services eux-mêmes, ce système n'est pas satisfaisant pour plusieurs raisons :
- il ne permet pas de rationaliser l'offre . En effet, la décision d'autorisation doit tenir compte du schéma gérontologique et du schéma régional d'organisation médico-sociale tandis que l'agrément est délivré sans ce type de référence ;
- il laisse aux gestionnaires de services à domicile le choix entre deux procédures qui n'imposent pas les mêmes exigences en termes de qualité ;
- il favorise la pratique de tarifs différents et pose, en définitive, la question de l'égalité de traitement des personnes bénéficiaires de services à domicile.
Pour ces raisons, l'Igas, dans un rapport publié en 2009, recommande de simplifier le cadre juridique de l'aide à domicile en supprimant l'un des deux régimes. Son choix de ne laisser subsister que le régime de l'agrément se justifie par le fait qu'il « recouvre un champ d'activités plus large et un éventail d'opérateurs plus diversifié que l'autorisation » .
La mission estime que la coexistence de deux procédures juridiques est source de complexité, d'incohérence et qu'elle ne permet pas une régulation rationnelle du secteur. Elle plaide donc pour la suppression du régime de l'autorisation.
• Un système de tarification sur le point d'être réformé
Une enquête lancée en 2007 auprès de trente-six Ssiad a montré que la tarification de ces services n'est pas ajustée aux besoins des patients dans la mesure où elle n'incite pas à la productivité et à la prise en charge des patients qui nécessitent le plus une prise en charge coordonnée .
Sur la base de cette étude, une réforme de la tarification des Ssiad est en cours de réalisation, qui doit permettre d'assurer :
- une meilleure prise en charge des patients en fonction de la nature des interventions et du nombre de passages des intervenants ;
- une allocation plus juste des ressources entre Ssiad, en fonction notamment de la charge en soins et du coût de la structure ;
- une convergence tarifaire de sorte que l'allocation de ressources soit comparable entre structures assumant des charges équivalentes.
La réforme repose sur un modèle dit de tarification mixte per capita comportant :
- un financement par les coûts de structure ;
- un financement variable par patient, adapté à ses besoins.
Toutefois, alors qu'un décret devait être pris avant la fin de l'année 2009 pour une expérimentation en 2010, la mise en oeuvre de la réforme a pris du retard. Elle devrait l'être à compter de l'exercice 2012, l'année 2011 devant permettre de tester le modèle.
Une enquête nationale est actuellement réalisée auprès de l'ensemble des services de soins infirmiers à domicile, ce recueil de données devant servir à expérimenter le modèle de manière à apprécier précisément son impact sur les budgets de structures, à connaître dès 2011 les effets potentiels de la réforme, à infléchir le cas échéant le modèle, enfin à bâtir les scénarios de gestion du passage à la nouvelle situation.
Selon les informations transmises à votre rapporteur, le décret fixant le cadre de la réforme et les nouvelles modalités d'allocations des services aux Ssiad fera l'objet d'une publication au premier semestre 2011 . Il doit permettre de poser les principes et de fixer les bases de la future réforme, tout en laissant les discussions avec les fédérations de gestionnaires se poursuivre pour en déterminer, par décrets et arrêtés complémentaires, les modalités pratiques et techniques au regard des résultats de l'enquête menée par la direction générale de la cohésion sociale (DGCS) et la direction de la recherche, des études, de l'évaluation et des statistiques (Drees).
Enfin, il est prévu de bâtir, en associant l'ensemble des acteurs, gestionnaires et ARS au premier chef, le cahier des charges d'un référentiel détaillant les missions des services de soins infirmiers à domicile , les conditions de leur fonctionnement et l'optimisation de leur organisation, les modalités d'une prise en charge de qualité et les recommandations de bonnes pratiques, ainsi que les modalités d'information des médecins généralistes prescripteurs et de coordination avec les autres acteurs intervenant à domicile.
|
Les premières auditions de la mission avaient fait apparaître la nécessité de compléter par une analyse économique l'approche sociale et budgétaire du problème de la dépendance. Le sujet méritait en effet d'être appréhendé également sous l'angle d'un « marché » porteur, à forte rentabilité économique, attirant de nombreux investisseurs privés et mutualistes. C'est pourquoi, la mission avait demandé en 2008 au cabinet Ernst et Young une étude qui avait permis d'apporter un éclairage sur trois points : - l'état de l'offre de soins, d'hébergement et de services à destination des personnes âgées . Il s'agissait d'apprécier la typologie des acteurs présents sur ce marché, leur stratégie financière, ainsi que les raisons expliquant l'intérêt croissant des investisseurs pour cette activité ; - les perspectives de développement de la filière , les facteurs de croissance, ou à l'inverse les risques et les contraintes susceptibles d'entraver cette dynamique ; - ainsi que des éléments de comparaisons internationales . Si ces premiers éléments d'analyse gagneraient à être actualisés compte tenu notamment de la crise économique et financière intervenue depuis la publication de l'étude, la mission estime que cette approche économique du secteur de la prise en charge de la dépendance demeure un élément important à prendre en considération dans le cadre du débat sur le cinquième risque . |
2. La question du financement de la prise en charge de la dépendance reste entière dans un contexte financier et budgétaire encore plus contraint
La question du financement de la prise en charge de la dépendance reste en outre entière, d'autant plus que le retournement conjoncturel intervenu après la publication du rapport d'étape de la mission a encore réduit les marges de manoeuvres des finances publiques.
a) Une question essentielle déjà en 2008
Dans son premier rapport, la mission avait insisté sur quatre éléments dont il convenait de tenir compte au moment où se déciderait la création d'un cinquième risque :
- le financement des besoins futurs considérables de prise en charge ;
- le niveau déjà très élevé du total des dépenses sociales et des prélèvements obligatoires ;
- l'impossibilité d'accroître encore les contributions et les cotisations salariales , sauf à prendre le risque d'une dégradation de la compétitivité de l'économie ;
- les déséquilibres accumulés par les quatre branches de sécurité sociale .
Le défi était ainsi le suivant : comment continuer à garantir à nos concitoyens une base solide de prestations financées par la solidarité nationale dans un contexte de croissance mécanique des dépenses liées au vieillissement, de relative rareté de la ressource publique et de compétition accrue entre des économies ouvertes, qui interdit d'augmenter les prélèvements pesant sur le travail ?
b) Une dégradation du contexte budgétaire et financier
De ce point de vue, la crise économique et financière survenue après la publication du rapport d'étape de la mission n'a fait qu'accentuer considérablement ces contraintes.
La dette des administrations publiques (qui inclut celle des administrations de sécurité sociale) connaît en effet une dynamique préoccupante , puisqu'elle a augmenté entre 2005 et 2009 de 30 %. Comme le rappelait Philippe Marini, rapporteur général de la commission des finances, également président de la mission, même dans un scénario de croissance du PIB à 2 %, la dette publique pourrait atteindre près de quatre-vingt-seize points de PIB en 2015, contre soixante-dix-huit en 2009.
|
Evolution de la dette publique entre 1999 et 2009 |
||||||||||
|
(en milliards d'euros) |
||||||||||
|
1999 |
2001 |
2002 |
2003 |
2004 |
2005 |
2006 |
2007 |
2008 |
2009 |
|
|
ETAT |
634,7 |
683,1 |
743,3 |
806,8 |
847,0 |
894,5 |
892,5 |
928,7 |
1 036,2 |
1 162,6 |
|
ODAC |
51,4 |
49,7 |
45,1 |
55,3 |
91,1 |
94,5 |
90,7 |
97,7 |
95,5 |
115,3 |
|
APUL |
105,9 |
106,4 |
105,9 |
109,8 |
113,5 |
120,1 |
127,3 |
137,2 |
148,1 |
156,8 |
|
ASSO |
12,6 |
12,4 |
16,5 |
31,5 |
25,3 |
36,3 |
39,5 |
45,3 |
35,4 |
54,3 |
|
Total |
804,6 |
851,6 |
910,8 |
1 003,4 |
1 076,9 |
1 145,4 |
1 150,0 |
1 208,9 |
1 315,2 |
1 489,0 |
|
Organismes sociaux (1) |
45,3 |
nd |
46,3 |
63,4 |
97,7 |
110,4 |
120,4 |
128,1 |
129,5 |
155,8 |
|
en % du total |
5,6 |
5,1 |
6,3 |
9,1 |
9,6 |
10,5 |
10,6 |
9,8 |
10,5 |
|
|
(1) La dette des organismes sociaux comprend la dette des Asso ainsi que celle de la Cades qui est un Odac. |
||||||||||
|
Source : Insee, Cour des comptes |
||||||||||
La seule dette des organismes sociaux , qui représentent les premiers contributeurs aux dépenses liées à la perte d'autonomie, s'est accrue, sur la même période 2005-2009, de plus de 41 % .
Comme le montrent les graphiques suivants, toutes les branches de la sécurité sociale ont été frappées de plein fouet , y compris la branche famille pour laquelle la mission envisageait dans son rapport d'étape un redéploiement des excédents à venir (ces excédents étaient alors évalués à 4 milliards d'euros en 2012).
La branche maladie a été de loin la plus fortement touchée : son déficit est passé de 4,4 milliards d'euros en 2008 à 11,5 milliards d'euros en 2010. Comme le soulignait votre rapporteur, en sa qualité de rapporteur général de la commission des affaires sociales, en quelques mois, tous les efforts entrepris année après année pour parvenir à une vraie réduction du déséquilibre de l'assurance maladie ont été réduits à néant.
Evolution des soldes des quatre branches de la
sécurité sociale
sur la période 2003-2011
(avant mesures de la loi de financement de la sécurité sociale pour 2011)
(en milliards d'euros)
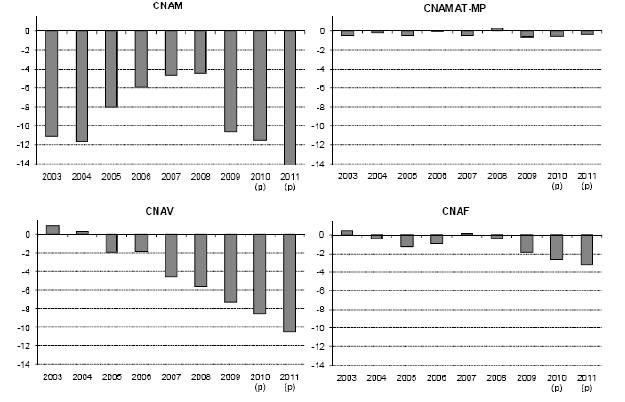
Source : commission des comptes de la sécurité sociale, rapport de septembre 2010
Sans minimiser le déficit structurel qui préexistait à la crise, les déficits historiques des quatre branches de la sécurité sociale constatés entre 2009-2011 sont, en majeure partie, la conséquence du ralentissement brutal des recettes de la sécurité sociale en 2009 et une reprise de celles-ci en 2010 et 2011 inférieure aux tendances passées.
Dans ce nouveau contexte, certaines hypothèses de financement de la prise en charge de la dépendance avancées par la mission ne sont plus d'actualité . Ainsi, la mission envisageait d'affecter une partie des recettes du fonds de réserve pour les retraites (FRR) à la prise en charge d'une partie des primes d'assurance dépendance des personnes dont les revenus sont les plus faibles. Une telle suggestion est aujourd'hui caduque, dès lors que les recettes et les actifs du FRR vont être transférés à la caisse d'amortissement de la dette sociale (Cades) dans le cadre de la récente réforme des retraites.
De même, la mission proposait d'affecter à la branche maladie de la sécurité sociale une partie des excédents à venir de la branche famille, afin de permettre une optimisation de la tarification ternaire des Ehpad. Cette proposition n'est plus d'actualité, dans la mesure où la branche famille de la sécurité sociale est elle aussi désormais déficitaire.
3. Le poids des dépenses consacrées à la prise en charge des personnes âgées dépendantes s'accroît dans le budget des départements
De la même manière, par un « effet de ciseaux » entre l'évolution de leurs dépenses sociales et celle de leurs recettes, la crise économique n'a fait qu'aggraver la situation financière des départements, deuxièmes financeurs des dépenses liées à la prise en charge de la dépendance.
Le rapport au Premier ministre précité de Pierre Jamet sur les finances départementales dresse un état des lieux de la situation financière des départements français. Cette situation, globalement difficile pour l'ensemble des départements, est plus particulièrement inquiétante pour quelques départements en grande difficulté.
Ces éléments ont été largement partagés par les participants à la table ronde organisée par la mission, le 8 septembre 2010, sur le rôle des départements dans le financement de la dépendance.
a) La situation financière globalement difficile des départements
L'effet de ciseaux auquel les départements sont confrontés se traduit, sur la période 2000-2008, par un différentiel de 1,3 point en moyenne entre les taux annuels de croissance de leurs recettes et de leurs dépenses.
Ceci résulte en grande partie de l'effet conjugué d'une forte augmentation des dépenses sociales des départements et d'une diminution de leurs recettes fiscales dans un contexte de crise économique.
(1) La forte augmentation des dépenses sociales à la charge des départements
• Le poids financier de l'Apa, de la PCH et du RSA
Comme l'a détaillé le sénateur Charles Guené dans son rapport, au nom de la commission des finances, sur les propositions de loi relatives à la compensation des allocations individuelles de solidarité versées par les départements, les difficultés financières des départements résultent notamment de la forte augmentation des dépenses liées aux allocations de solidarité nationale que sont l'Apa, la prestation de compensation du handicap (PCH) et le revenu de solidarité active (RSA).
Ainsi, pour 2009, le reste à charge des départements au titre de ces trois allocations est évalué à 4,52 milliards d'euros , répartis comme l'indique le tableau ci-après.
|
Répartition du « reste à
charge » des départements
|
||||
|
(en millions d'euros) |
||||
|
RSA |
Apa |
PCH |
Total |
|
|
Coût à la charge des départements |
6 472 |
5 029 |
843 |
12 344 |
|
Compensation |
5 764 |
1 548 |
510 |
7 822 |
|
Taux de couverture |
89,06 % |
30,78 % |
60,44 % |
63,37 % |
|
Coût net |
708 |
3 481 |
333 |
4 522 |
|
Source : CNSA, données citées dans le rapport précité de Charles Guené, rapporteur au nom de la commission des finances, sur les propositions de loi relatives à la compensation des allocations individuelles de solidarité versées par les départements |
||||
Or, le montant à la charge des départements au titre de ces trois allocations a fortement augmenté ces dernières années , ce qui résulte principalement de l'Apa, qui représente 77 % du reste à charge des départements au titre des trois allocations.
• La dégradation du taux de couverture des dépenses supportées par les départements au titre de la perte d'autonomie
Comme l'avait rappelé la mission dans son rapport d'étape, la fonction financière de la CNSA consiste principalement à verser aux départements la contribution de l'Etat au financement de la perte d'autonomie des personnes âgées et handicapées . Cette participation au financement des dépenses départementales au titre de l'Apa et de la PCH doit être réalisée dans le respect de l'égalité de traitement des personnes concernées sur l'ensemble du territoire.
|
I- Les modalités de répartition du concours de la CNSA aux départements au titre de l'Apa Elles ont été fixées par la loi du 30 juin 2004 relative à la solidarité pour l'autonomie des personnes âgées et des personnes handicapées et reposent sur plusieurs critères : le nombre de personnes âgées de plus de soixante-quinze ans, le potentiel fiscal de chaque département, le nombre de bénéficiaires du RMI et la dépense annuelle au titre de l'Apa. Le rapport entre la charge nette pour le département des dépenses d'Apa et le potentiel fiscal de ce dernier ne peut être supérieur à 30 %. • Le montant du concours de la CNSA - soit 1,571 milliard d'euros en 2010 - est déterminé sur la base des recettes de la CNSA affectées, pour tout ou partie, à cette dépense , à savoir : - une fraction de 20 % du produit de la CSA ; - une fraction du produit de CSG correspondant au reliquat disponible après détermination de la part affectée à la section IV des comptes de la caisse, et par conséquent comprise entre 88 % et 95 % ; - la participation des régimes d'assurance vieillesse. • Les critères de répartition du concours de la CNSA aux départements et leur pondération sont fixés par l'article 12-II de la loi du 30 juin 2004 précité et précisés par le décret n° 2004-1384 du 22 décembre 2004. Ils reposent sur : - le nombre de personnes âgées de plus de soixante-quinze ans (pondération de 50 %) ; - le potentiel fiscal de chaque département (pondération de - 25 %) ; - le nombre de bénéficiaires du revenu minimum d'insertion (RMI) (pondération de 5 %) ; - la dépense annuelle au titre de l'Apa (pondération de 20 %). Un mécanisme correcteur plafonne le rapport entre la charge nette d'Apa (dépenses - concours) et le potentiel fiscal du département, à un taux qui ne peut être supérieur à 30 %, comme indiqué plus haut. II- Les modalités de répartition du concours de la CNSA aux départements au titre de la PCH Quant au montant du concours de la CNSA aux départements au titre de la PCH ( 506,3 millions d'euros en 2010 ), il est calculé sur la base d'une fraction comprise entre 26 % et 30 % du produit de la CSA. Cette fraction était de 26 % en 2009 et en 2010. Les critères retenus pour la répartition du concours entre les départements sont le nombre de bénéficiaires de la PCH, le nombre de bénéficiaires d'autres prestations (allocation adulte handicapé) et le potentiel fiscal des départements.
Source : annexe 8 au projet de loi de financement de la
sécurité sociale pour 2011
|
Or, la répartition de l'effort entre l'Etat (CNSA) et les départements pour couvrir le coût de l'Apa s'est fortement dégradée au détriment de ces derniers. Elle est aujourd'hui d'un tiers pour la CNSA et de deux tiers pour les départements, comme le montre le graphique ci-après :
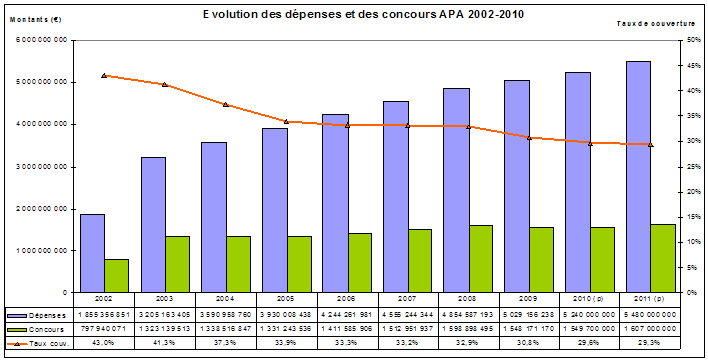
Source : CNSA
Comme l'avait indiqué la mission dans son rapport d'étape, dès 2002-2003, la progression des concours de la CNSA n'a pas été complètement en phase avec celle des dépenses d'Apa, mais elle a suivi malgré tout une pente assez forte (+ 66 %), ce qui explique que le taux de couverture soit resté dans un premier temps au-dessus de 40 %. Un décrochage net s'est en revanche produit en 2004 et 2005, entraînant une forte chute de ce taux : en effet, alors que la courbe des dépenses d'Apa et des bénéficiaires continuait de se développer à un rythme élevé (de 14 % en 2004 et de 8 % les deux années suivantes pour les dépenses), les concours de la CNSA ont quasiment stagné.
La dégradation des termes du rapport entre la part apportée par la CNSA et celle fournie par les départements a été temporairement stoppée en 2007 et 2008, sans que l'écart creusé ne puisse être, même partiellement, résorbé. La dégradation s'est accrue à compter de 2008 .
Compte tenu des critères actuels de répartition des concours de la CNSA aux départements, le taux de couverture des dépenses d'Apa varie dans une fourchette comprise entre 5,76 % (Hauts-de-Seine) à 83,56 % à Saint-Pierre-et-Miquelon .
|
Coût et compensation de l'allocation personnalisée d'autonomie en 2009 |
|||
|
(en euros) |
|||
|
Concours de la CNSA |
Dépenses APA 2009 |
Taux de couverture |
|
|
01 AIN |
9 586 083 |
33 458 346 |
28,65 % |
|
02 AISNE |
15 165 206 |
45 130 173 |
33,60 % |
|
03 ALLIER |
14 339 238 |
37 700 123 |
38,03 % |
|
04 ALPES-DE-HAUTE-PROVENCE |
4 777 676 |
14 776 199 |
32,33 % |
|
05 HAUTES-ALPES |
3 733 391 |
12 111 656 |
30,82 % |
|
06 ALPES-MARITIMES |
32 805 083 |
116 875 766 |
28,07 % |
|
07 ARDÈCHE |
11 654 364 |
38 556 744 |
30,23 % |
|
08 ARDENNES |
8 679 695 |
29 345 296 |
29,58 % |
|
09 ARIÈGE |
6 441 115 |
18 977 513 |
33,94 % |
|
10 AUBE |
8 629 993 |
25 597 559 |
33,71 % |
|
11 AUDE |
13 877 594 |
35 164 368 |
39,46 % |
|
12 AVEYRON |
12 601 345 |
39 262 135 |
32,10 % |
|
13 BOUCHES-DU-RHÔNE |
50 264 630 |
144 421 827 |
34,80 % |
|
14 CALVADOS |
17 817 661 |
60 419 890 |
29,49 % |
|
15 CANTAL |
7 779 492 |
21 723 439 |
35,81 % |
|
16 CHARENTE |
13 174 508 |
39 019 055 |
33,76 % |
|
17 CHARENTE MARITIME |
21 802 707 |
57 055 945 |
38,21 % |
|
18 CHER |
10 897 297 |
28 759 658 |
37,89 % |
|
19 CORRÈZE |
11 348 896 |
34 677 639 |
32,73 % |
|
20a CORSE-DU-SUD |
5 488 337 |
23 450 503 |
23,40 % |
|
20b HAUTE-CORSE |
5 738 121 |
18 376 162 |
31,23 % |
|
21 CÔTE-D'OR |
12 587 144 |
40 041 373 |
31,44 % |
|
22 CÔTES-D'ARMOR |
21 063 905 |
55 266 789 |
38,11 % |
|
23 CREUSE |
12 455 177 |
22 960 467 |
54,25 % |
|
24 DORDOGNE |
17 512 408 |
44 989 065 |
38,93 % |
|
25 DOUBS |
11 604 846 |
45 268 457 |
25,64 % |
|
26 DRÔME |
12 528 593 |
41 923 041 |
29,88 % |
|
27 EURE |
11 433 932 |
34 134 429 |
33,50 % |
|
28 EURE-ET-LOIR |
10 164 415 |
27 663 402 |
36,74 % |
|
29 FINISTÈRE |
30 409 314 |
96 785 654 |
31,42 % |
|
30 GARD |
22 642 938 |
72 563 787 |
31,20 % |
|
31 HAUTE-GARONNE |
24 741 306 |
90 164 210 |
27,44 % |
|
32 GERS |
11 740 466 |
27 892 023 |
42,09 % |
|
33 GIRONDE |
36 358 022 |
114 849 244 |
31,66 % |
|
34 HÉRAULT |
35 016 152 |
129 613 040 |
27,02 % |
|
35 ILLE-ET-VILAINE |
21 527 773 |
74 349 567 |
28,95 % |
|
36 INDRE |
9 854 853 |
26 163 399 |
37,67 % |
|
37 INDRE ET LOIRE |
15 369 674 |
38 555 318 |
39,86 % |
|
38 ISÈRE |
20 180 904 |
84 958 725 |
23,75 % |
|
39 JURA |
7 400 870 |
19 792 619 |
37,39 % |
|
40 LANDES |
12 631 464 |
37 255 288 |
33,91 % |
|
41 LOIR-ET-CHER |
11 557 198 |
31 087 663 |
37,18 % |
|
42 LOIRE |
22 975 058 |
67 141 449 |
34,22 % |
|
43 HAUTE-LOIRE |
8 043 963 |
26 223 103 |
30,68 % |
|
44 LOIRE-ATLANTIQUE |
24 893 189 |
75 501 640 |
32,97 % |
|
45 LOIRET |
14 990 658 |
46 267 148 |
32,40 % |
|
46 LOT |
7 961 826 |
23 544 176 |
33,82 % |
|
47 LOT-ET-GARONNE |
13 395 738 |
36 500 153 |
36,70 % |
|
48 LOZÈRE |
3 000 325 |
8 562 523 |
35,04 % |
|
49 MAINE-ET-LOIRE |
19 507 262 |
48 181 873 |
40,49 % |
|
50 MANCHE |
15 967 880 |
47 273 543 |
33,78 % |
|
51 MARNE |
11 533 321 |
30 788 848 |
37,46 % |
|
52 HAUTE-MARNE |
6 267 609 |
16 669 373 |
37,60 % |
|
53 MAYENNE |
9 484 103 |
28 171 121 |
33,67 % |
|
54 MEURTHE-ET-MOSELLE |
19 193 069 |
64 459 638 |
29,78 % |
|
55 MEUSE |
5 666 719 |
13 958 369 |
40,60 % |
|
56 MORBIHAN |
20 678 663 |
60 975 292 |
33,91 % |
|
57 MOSELLE |
20 956 450 |
65 752 653 |
31,87 % |
|
58 NIÈVRE |
9 847 845 |
27 659 248 |
35,60 % |
|
59 NORD |
59 396 584 |
188 249 385 |
31,55 % |
|
60 OISE |
11 052 262 |
32 727 024 |
33,77 % |
|
61 ORNE |
10 806 956 |
30 582 132 |
35,34 % |
|
62 PAS-DE-CALAIS |
44 661 584 |
161 326 243 |
27,68 % |
|
63 PUY-DE-DÔME |
17 796 207 |
55 471 862 |
32,08 % |
|
64 PYRÉNÉES-ATLANTIQUES |
19 911 843 |
52 214 507 |
38,13 % |
|
65 HAUTES-PYRÉNÉES |
9 936 284 |
32 381 497 |
30,69 % |
|
66 PYRÉNÉES-ORIENTALES |
16 482 723 |
43 335 885 |
38,03 % |
|
67 BAS-RHIN |
20 332 326 |
74 648 061 |
27,24 % |
|
68 HAUT-RHIN |
13 637 302 |
45 422 730 |
30,02 % |
|
69 RHÔNE |
28 968 178 |
97 678 192 |
29,66 % |
|
70 HAUTE-SAÔNE |
6 672 082 |
18 303 637 |
36,45 % |
|
71 SAÔNE-ET-LOIRE |
20 312 682 |
58 184 060 |
34,91 % |
|
72 SARTHE |
16 091 730 |
44 353 167 |
36,28 % |
|
73 SAVOIE |
7 125 890 |
31 104 503 |
22,91 % |
|
74 HAUTE-SAVOIE |
8 144 702 |
42 011 904 |
19,39 % |
|
75 PARIS |
11 322 197 |
121 508 747 |
9,32 % |
|
76 SEINE-MARITIME |
30 708 110 |
119 343 447 |
25,73 % |
|
77 SEINE-ET-MARNE |
11 508 094 |
44 804 893 |
25,68 % |
|
78 YVELINES |
8 708 020 |
54 095 053 |
16,10 % |
|
79 DEUX-SÈVRES |
12 535 663 |
34 059 280 |
36,81 % |
|
80 SOMME |
15 814 786 |
52 825 583 |
29,94 % |
|
81 TARN |
15 995 132 |
45 400 346 |
35,23 % |
|
82 TARN-ET-GARONNE |
8 923 253 |
29 650 611 |
30,09 % |
|
83 VAR |
30 245 209 |
92 857 912 |
32,57 % |
|
84 VAUCLUSE |
14 155 289 |
41 117 857 |
34,43 % |
|
85 VENDÉE |
16 199 262 |
41 567 551 |
38,97 % |
|
86 VIENNE |
12 647 305 |
31 176 586 |
40,57 % |
|
87 HAUTE-VIENNE |
14 218 793 |
40 286 554 |
35,29 % |
|
88 VOSGES |
10 775 135 |
29 635 632 |
36,36 % |
|
89 YONNE |
11 436 493 |
29 512 683 |
38,75 % |
|
90 TERRITOIRE DE BELFORT |
3 423 936 |
11 867 710 |
28,85 % |
|
91 ESSONNE |
9 625 250 |
43 796 273 |
21,98 % |
|
92 HAUTS-DE-SEINE |
3 912 295 |
67 867 838 |
5,76 % |
|
93 SEINE-SAINT-DENIS |
18 877 373 |
85 395 266 |
22,11 % |
|
94 VAL-DE-MARNE |
17 084 794 |
60 355 604 |
28,31 % |
|
95 VAL-D'OISE |
12 217 252 |
53 132 440 |
22,99 % |
|
971 GUADELOUPE |
16 333 450 |
48 202 494 |
33,89 % |
|
972 MARTINIQUE |
13 368 809 |
38 892 013 |
34,37 % |
|
973 GUYANE |
1 904 881 |
3 842 984 |
49,57 % |
|
974 RÉUNION |
24 665 452 |
80 450 889 |
30,66 % |
|
975 St-Pierre-et-Miquelon |
122 445 |
146 528 |
83,56 % |
|
978 SAINT-MARTIN |
365 694 |
600 969 |
60,85 % |
|
TOTAL |
1 548 171 170 |
5 029 156 238 |
30,78 % |
Source : CNSA, données citées dans le rapport précité de Charles Guené, rapporteur au nom de la commission des finances, sur les propositions de loi relatives à la compensation des allocations individuelles de solidarité versées par les départements
Quant au taux de couverture des dépenses de PCH, il s'est également considérablement dégradé . Le taux de concours atteignait encore 60 % en 2009, il ne serait plus que de 47 % en 2010 et pourrait encore diminuer en 2011.
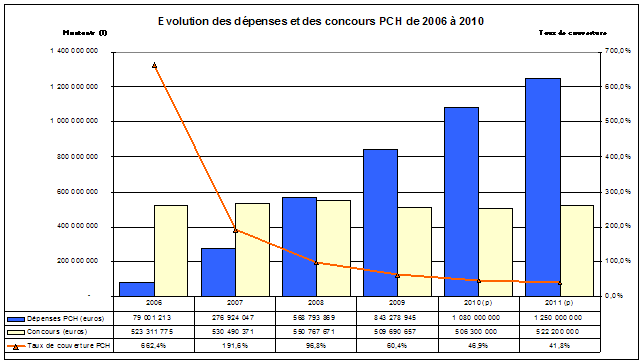
Source : CNSA
• La croissance des charges résultant du RSA
Enfin, outre le poids de l'Apa, la période récente a vu le nombre de bénéficiaires du RSA « socle », équivalent de l'ancien RMI, pris en charge par les départements, fortement augmenter .
Ce sont 1,14 million de personnes qui étaient bénéficiaires du RMI en juin 2008 et 1,33 million qui étaient allocataires du RSA socle en juin 2010, soit une hausse de plus de 16 % en deux ans. Cette hausse a également fortement pesé sur les budgets départementaux.
(2) Un effet de ciseaux accentué ces deux dernières années par la diminution du produit des droits de mutation à titre onéreux
Le second facteur expliquant la dégradation des finances de certains dpartements est la diminution du produit des droits d'enregistrement et de publicité foncière .
En effet, la crise immobilière a conduit à un « effondrement » des recettes de droits de mutation à titre onéreux (DMTO), dont la part est élevée dans les budgets départementaux puisqu'elles représentaient, en 2008, 19,9 % de l'ensemble de leurs recettes fiscales. Le montant des DMTO a ainsi diminué de près de 33 % entre 2007 et 2009, passant de 7,95 milliards d'euros à 5,35 milliards d'euros , comme l'indique le graphique ci-dessous.
Evolution du produit des DMTO départementaux
(en millions d'euros)
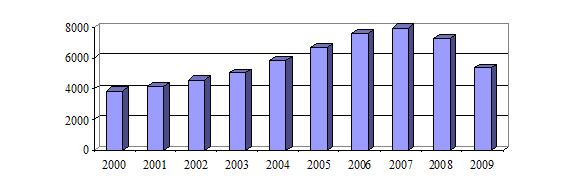 Source :
ministère du budget, des comptes publics et de la réforme de
l'Etat.
Source :
ministère du budget, des comptes publics et de la réforme de
l'Etat.
b) Des situations particulières inquiétantes
Si l'ensemble des départements connaissent une situation financière tendue, seuls certains d'entre eux font face, à court terme, à de réelles difficultés pour équilibrer leurs budgets .
Toutefois, la détermination des départements en réelle difficulté financière n'est pas aisée . Le rapport précité de Pierre Jamet estimait, sur ce point que la réflexion « n'était pas encore aboutie ».
Il analysait cependant quelques situations départementales particulières :
- d'une part, celles de certains départements qualifiés de « ruraux pauvres » : la Creuse, la Corrèze, l'Indre, les Ardennes, le Cher, la Haute-Loire, la Meuse et la Haute-Saône. Toutefois, le rapport de Pierre Jamet précisait que l'ensemble de ces départements ne sont pas confrontés à des difficultés identiques et que certains sont même dans une situation financière saine ;
- d'autre part, celles de certains départements « urbains pauvres » : la Seine-Saint-Denis, le Pas-de-Calais et le Val d'Oise.
L'analyse de la situation des départements les plus en difficulté conduisait le rapport de Pierre Jamet à préconiser, pour les exercices 2010 et 2011, que l'Etat « abonde à titre exceptionnel les recettes des quelques départements en situation fragile et de déséquilibre ». Il estimait que cela « donnerait le temps d'étudier, hors précipitation, une modification des règles de compensation et de péréquation des dépenses d'intervention sociale ».
c) Le dispositif mis en place en loi de finances rectificative pour 2010, une mesure qui ne peut être que transitoire
Dans le cadre de la dernière loi de finances rectificative pour 2010, le Gouvernement a ainsi proposé, dans la continuité des travaux de Pierre Jamet, la création d'un fonds exceptionnel de soutien aux départements en difficulté .
Ce fonds sera alimenté, d'une part, par 75 millions d'euros prélevés sur le budget de la CNSA (cf. encadré suivant) et, d'autre part, par 75 millions d'euros ouverts sur la mission budgétaire « Relations avec les collectivités territoriales ».
Le versement des 75 millions d'euros prélevés sur la CNSA sera réservé aux trente départements présentant l'indice synthétique de ressources et de charges le plus élevé , cet indice étant calculé en tenant compte :
- pour un tiers, du potentiel financier par habitant du département par rapport au potentiel financier de l'ensemble des départements ;
- pour un tiers, du revenu moyen par habitant du département par rapport au revenu moyen par habitant de l'ensemble des départements ;
- enfin, pour le dernier tiers, de la population de personnes âgées de plus de soixante-quinze ans dans le département par rapport à cette population dans l'ensemble des départements.
Le prélèvement sur les fonds propres
de la CNSA ne constitue en rien une solution pérenne à la
situation financière difficile des départements
En 2009, la CNSA a enregistré, pour la première fois, un déficit de l'ordre de 474 millions d'euros. Celui-ci devrait atteindre 202 millions d'euros en 2010 et 145 millions d'euros en 2011. Ces déficits ont été cependant largement absorbés par les fonds propres de la CNSA.
En effet, jusqu'en 2008, la CNSA a vu ses réserves de fonds propres augmenter de manière très significative compte tenu de sous-consommations récurrentes de certaines sections de son budget . Ces sous-consommations s'expliquent essentiellement par les retards des procédures de création de places ou de médicalisation d'établissements spécialisés.
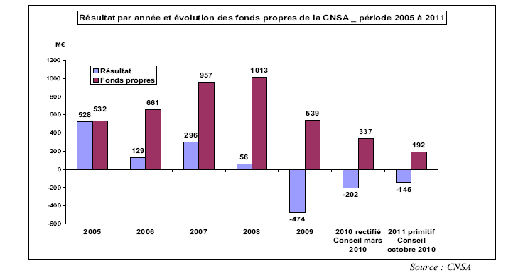
Les réserves de fonds propres de la CNSA - qui devraient être ramenées à 192 millions d'euros en 2011 - sont variables selon les sections budgétaires de la Caisse , comme le montre le tableau suivant, et portent principalement sur la section IV de la CNSA :
Répartition des fonds propres de la CNSA selon les sections de son budget
(en millions d'euros)
|
2009 |
2010 |
2011 |
|
|
Section I, sous-section 1 |
49,3 |
23,8 |
-4,6 |
|
Section I, sous-section 2 |
297,6 |
135,0 |
22,5 |
|
Section II |
Pas de réserves de trésorerie |
||
|
Section III |
|||
|
Section IV, sous-section 1 |
125,2 |
113,9 |
113,9 |
|
Section IV, sous-section 2 |
12,8 |
9,8 |
9,8 |
|
Section V, sous-section 1 |
57,2 |
57,2 |
52,2 |
|
Section V, sous-section 2 |
-4,6 |
-4,6 |
-4,6 |
|
Section VI |
1,5 |
1,9 |
2,3 |
|
Total |
538,9 |
336,9 |
191,5 |
Source : CNSA
|
Au vu de la situation financière de la CNSA , détaillée ci-dessus, le prélèvement exceptionnel de 75 millions d'euros sur la section IV « Promotion des actions innovantes et renforcement de la professionnalisation des métiers de service » du budget de la CNSA qu'a mis en place l'article 83 de la loi de finances rectificative précitée pour 2010 ne semble pas injustifié . En effet, la section IV est la section dont les réserves de fonds propres sont les plus importantes, puisqu'elles s'élèvent à 124 millions d'euros en 2010. Cependant, la nouvelle méthode de construction de l'Ondam médico-social (cf. supra ) aura pour effet mécanique d'empêcher la constitution de nouvelles réserves par la CNSA, dont les fonds propres ne pourront plus être utilisés comme ils viennent de l'être dans le cadre de la loi de finances rectificative pour 2010. |
La seconde section du fonds, dotée également de 75 millions d'euros issus de la mission « Relations avec les collectivités territoriales », est destinée à financer des « subventions exceptionnelles [...] en section de fonctionnement, dans le cadre d'une convention, à des départements connaissant des difficultés financières particulières, appréciées notamment au regard des perspectives d'une situation de déficit ».
A l'inverse de la première section, dont les fonds sont répartis de manière automatique, la seconde section vise expressément à répondre, au cas par cas, aux situations financières les plus délicates de départements qui ne seraient pas en mesure d'équilibrer leurs budgets .
Comme l'a rappelé le rapporteur général de la commission des finances, Philippe Marini, également président de la mission, ces mesures, bien que bienvenues, ne peuvent néanmoins constituer qu'une solution transitoire en attendant une réforme globale du financement de la prise en charge de la dépendance.







