Rapport d'information n° 400 (2013-2014) de MM. Jacky LE MENN et Alain MILON , fait au nom de la mission d'évaluation et de contrôle de la sécurité sociale et de la commission des affaires sociales, déposé le 26 février 2014
Disponible au format PDF (2,1 Moctets)
-
Synthèse et liste des propositions
-
Avant-propos
-
I. Les agences régionales de
santé : des structures encore jeunes dont la mise en place a
entraîné des changements profonds dans l'organisation et le
pilotage du système sanitaire et médico-social
-
A. Des structures inédites dans le paysage
administratif français
-
B. Des bouleversements profonds dont l'ensemble des
implications n'ont sans doute pas été suffisamment
anticipées
-
1. Des missions dont le champ doit être
stabilisé et les modalités d'exercice clarifiées et
simplifiées
-
a) Conserver les missions de veille et
sécurité sanitaires tout en les articulant davantage avec celles
de prévention
-
b) S'engager pleinement dans une logique de
décloisonnement : l'exemple spécifique du secteur
médico-social
-
c) Achever la mutation vers un nouveau
modèle d'organisation et d'exercice des missions
-
(1) Appliquer pleinement la
subsidiarité : éviter l'intrusion de l'ARS dans la gestion
des établissements
-
(2) Aller vers plus de simplification
-
a) Conserver les missions de veille et
sécurité sanitaires tout en les articulant davantage avec celles
de prévention
-
2. Un directeur général,
« super préfet sanitaire » ?
-
3. Une gestion des ressources humaines
balbutiante
-
a) Des enjeux difficiles dans un contexte
d'évolution contrainte des effectifs
-
(1) Faire travailler ensemble personnels de l'Etat
et de l'assurance maladie
-
(2) Exercer des missions élargies dans un
contexte de diminution du plafond d'emplois
-
b) Un sentiment de malaise profond chez les
personnels
-
c) Affirmer la place des institutions
représentatives du personnel
-
a) Des enjeux difficiles dans un contexte
d'évolution contrainte des effectifs
-
1. Des missions dont le champ doit être
stabilisé et les modalités d'exercice clarifiées et
simplifiées
-
A. Des structures inédites dans le paysage
administratif français
-
II. Un dispositif de pilotage national et de
gouvernance nettement perfectible
-
C. Les lacunes du pilotage national
-
1. Le conseil national de pilotage : une
instance originale qui doit trouver sa juste place
-
a) Rendre les instructions adressées aux
ARS plus stratégiques que prescriptives
-
b) Le positionnement administratif inadapté
du secrétariat général des ministères
sociaux
-
c) La signature d'un contrat pluriannuel
d'objectifs et de moyens entre les ministres et le directeur
général de l'ARS
-
d) Les séminaires des directeurs
généraux d'ARS : un lieu d'échanges et de dialogue
entre les niveaux central et régional
-
a) Rendre les instructions adressées aux
ARS plus stratégiques que prescriptives
-
2. Tirer les conséquences de la
création des ARS sur l'organisation et les méthodes de travail
des administrations centrales
-
1. Le conseil national de pilotage : une
instance originale qui doit trouver sa juste place
-
D. La gouvernance des ARS : le poids de la
technostructure et la lourdeur des procédures limitent les
éventuels contre-pouvoirs
-
C. Les lacunes du pilotage national
-
III. Des questions de principe qui restent
à résoudre
-
A. Quelle autonomie pour les ARS ?
-
B. Les liens entre l'Etat et l'assurance
maladie : quels acteurs pour la stratégie nationale de
santé ?
-
A. Quelle autonomie pour les ARS ?
-
I. Les agences régionales de
santé : des structures encore jeunes dont la mise en place a
entraîné des changements profonds dans l'organisation et le
pilotage du système sanitaire et médico-social
-
Travaux de la mission
-
I. Auditions de la Mecss
-
Audition de M. Christophe JACQUINET,
président du collège des directeurs généraux des
agences régionales de santé (ARS), directeur
général de l'ARS Rhône-Alpes (mardi 12 février
2013)
-
Audition de MM. Denis PIVETEAU, secrétaire
général des ministères chargés des affaires
sociales, et Laurent GRATIEUX, responsable du pôle santé au
secrétariat général des ministères chargés
des affaires sociales (mercredi 13 mars 2013)
-
Audition de MM. Luc ALLAIRE, directeur et Xavier
DUPONT, directeur des établissements et services médico-sociaux
de la Caisse nationale de solidarité pour l'autonomie (CNSA) (mercredi
13 mars 2013)
-
Table ronde des fédérations
hospitalières sur les agences régionales de santé (ARS) :
MM. Guy COLLET, conseiller en stratégie, et Cédric ARCOS,
directeur de cabinet de la Fédération hospitalière de
France (FHF) ; Mme Elisabeth TOME-GERTHEINRICHS,
déléguée générale de la
Fédération de l'hospitalisation privée (FHP) ;
Mme Catherine REA, conseiller médical de la
Fédération des établissements hospitaliers et d'aide
à la personne privés non lucratifs (Fehap) (mercredi 20 mars
2013)
-
Audition de Mme Bernadette DEVICTOR,
présidente de la Conférence nationale de santé (CNS) et M.
Jean-Louis SALOMEZ, président de la Conférence régionale
de la santé et de l'autonomie (CRSA) du Nord-Pas-de-Calais (mercredi 10
avril 2013)
-
Audition de Mme Claude RAMBAUD, présidente
du Collectif interassociatif sur la santé (Ciss) et M. Jean-Pierre
LACROIX, président de la Fédération nationale d'aide aux
insuffisants rénaux, membre du bureau du Ciss, vice-président de
la conférence régionale de santé et de l'autonomie (CRSA)
de Languedoc-Roussillon (mercredi 10 avril 2013)
-
Table ronde des fédérations
représentant les établissements médico-sociaux sur les
agences régionales de santé (ARS) : Mme Catherine REA,
conseiller médical de la Fédération des
établissements hospitaliers et d'aide à la personne privés
non lucratifs (Fehap) ; M. Gérard VINCENT, délégué
général, et Mme Elodie HEMERY, adjointe au
délégué général en charge du secteur
vieillesse et handicap de la Fédération hospitalière de
France (FHF) ; Mme Florence ARNAIZ-MAUME, déléguée
générale du Syndicat national des établissements et
résidences privés pour personnes âgées (Synerpa) ;
MM. Thierry COUVERT-LEROY, responsable « Gestion et ressources
de la solidarité », et Ronald MAIRE, conseiller technique «
Organisation territoriale - Politiques sanitaires et sociales » de l'Union
nationale interfédérale des oeuvres et organismes privés
non lucratifs sanitaires et sociaux (Uniopss) (mercredi 24 avril 2013)
-
Audition de M. Gérard ROCHE,
président du conseil général de Haute-Loire, membre du
bureau de l'Assemblée des départements de France (ADF), sur les
agences régionales de santé (ARS) (mercredi 22 mai 2013)
-
Audition de MM. Guy MOULIN, président de
la Conférence des présidents de commissions médicales
d'établissement des centres hospitaliers universitaires (CME de CHU), et
Frédéric MARTINEAU, président de la conférence des
présidents de CME des centres hospitaliers (CME de CH) (mercredi 5 juin
2013)
-
Audition de M. Jean DEBEAUPUIS, directeur
général de l'offre de soins (mercredi 5 juin 2013)
-
Audition de M. Frédéric VAN
ROEKEGHEM, directeur général de la Caisse nationale d'assurance
maladie des travailleurs salariés (Cnam) (mercredi 12 juin 2013)
-
Table ronde des syndicats de médecins sur
les agences régionales de santé : Dr Claude BRONNER,
vice-président, Dr Benoît FEGER, vice-président, et
Dr Antoine LEVENEUR, secrétaire général de la
Fédération des médecins de France (FMF) ; Dr Michel
CHASSANG, président de la Confédération des syndicats
médicaux français (CSMF) ; Dr Philippe CUQ,
co-président du Bloc ; Dr Eric HENRY, secrétaire
général du Syndicat des médecins libéraux
(SML) ; Dr Claude LEICHER, président, et Dr Gilles URBEJTEL,
trésorier de MG France (mercredi 26 juin 2013)
-
Audition de M. Jean-Yves GRALL, directeur
général de la santé (mercredi 26 juin 2013)
-
Audition de M. Dominique BUR, préfet de la
région Nord Pas-de-Calais, préfet du Nord, représentant de
l'Association du corps préfectoral et des hauts fonctionnaires du
ministère de l'intérieur (mercredi 10 juillet 2013)
-
Audition de M. Jacques RAIMONDEAU,
président du Syndicat des médecins inspecteurs de santé
publique (Smisp) (mercredi 11 septembre 2013)
-
Audition de Mme Sabine FOURCADE,directrice
générale de la cohésion sociale (mercredi 11 septembre
2013)
-
Audition de M. Thomas FATOME, directeur de la
sécurité sociale (mercredi 11 septembre 2013)
-
M. Claude EVIN, directeur général
de l'Agence régionale de santé d'Ile-de-France (mercredi 18
septembre 2013)
-
Table ronde : MM. Christian MULLER,
président de la Conférence des présidents de commissions
médicales d'établissement de centres hospitaliers
spécialisés (CME de CHS) et Joseph HALOS, président de
l'Association des établissements participant au service public de
santé mentale (mercredi 25 septembre 2013)
-
Table ronde : M. Georges AMARANTHE,
représentant de l'Interco - Confédération française
démocratique du travail (Interco-CFDT) ; Mme Nathalie CAMPAL et M.
Yves LE BIHAN, représentants de la Confédération
française démocratique du travail - Protection sociale, travail,
emploi (CFDT-PSTE) ; MM. Xavier CREMOUX, René FERCHAUD et Vincent
CROUZET, représentants du Syndicat national des personnels des affaires
sanitaires et sociales - Force ouvrière (Snpass-FO) ; M.
Jean-François GOMEZ, représentant de la
Confédération française de l'encadrement -
Confédération générale des cadres (CFE-CGC) ; M.
Bruno LANLLIER et Mme Marie-Pierre FILLON, représentants du Syndicat
national des affaires sanitaires et sociales - Confédération
générale du travail (Snass-CGT) ; Mme Isabelle PLAISANT, MM.
Alexandre CARPENTIER et Alain LAPLACE, représentants de l'Union
nationale des syndicats autonomes (Unsa) ; M. Gino SANDRI,
représentant du Syndicat national Force ouvrière des cadres des
organismes sociaux (Snfocos) (mercredi 4 décembre 2013)
-
Audition de M. Pierre-Louis BRAS,
secrétaire général des ministères chargés
des affaires sociales, et Mme Natacha Lemaire, responsable du pôle
santé du secrétariat général (mercredi 11
décembre 2013)
-
Audition de M. Paul CASTEL, directeur
général de l'agence régionale de santé
Provence-Alpes-Côte d'Azur (Paca) (mercredi 18 décembre
2013)
-
Audition de M. Didier TABUTEAU, responsable de la
chaire santé à Sciences Po (mercredi 18 décembre
2013)
-
Audition de M. Christophe JACQUINET,
président du collège des directeurs généraux des
agences régionales de santé (ARS), directeur
général de l'ARS Rhône-Alpes (mardi 12 février
2013)
-
II. Présentation du rapport
d'information
-
III. Liste des personnes
auditionnées
-
IV. Programme des déplacements
-
I. Auditions de la Mecss
N° 400
SÉNAT
SESSION ORDINAIRE DE 2013-2014
|
Enregistré à la Présidence du Sénat le 26 février 2014 |
RAPPORT D'INFORMATION
FAIT
au nom de la mission d'évaluation et de contrôle de la sécurité sociale (2) et de la commission des affaires sociales (1) sur les agences régionales de santé ,
Par MM. Jacky LE MENN et Alain MILON,
|
(1) Cette mission est composée de : M. Yves Daudigny , président ; MM. Jacky Le Menn, Alain Milon , vice-présidents ; MM. Gilbert Barbier, Jean-Marie Vanlerenberghe , secrétaires ; Mme Jacqueline Alquier, M. Jean-Noël Cardoux, Mmes Annie David, Christiane Demontès, Catherine Deroche, MM. Jean Desessard, Jean-Pierre Godefroy, Ronan Kerdraon, Mme Isabelle Pasquet, M. René-Paul Savary. (2) Cette commission est composée de : Mme Annie David , présidente ; M. Gilbert Barbier , Mmes Isabelle Debré, Catherine Deroche, Catherine Génisson, MM. Jean-Pierre Godefroy, Claude Jeannerot, Jacky Le Menn, Alain Milon, Jean-Marie Vanlerenberghe, vice-présidents ; Mmes Aline Archimbaud, Claire-Lise Campion, M. Jean-Noël Cardoux, Mme Chantal Jouanno , M. Marc Laménie, secrétaires ; M. Yves Daudigny, rapporteur général ; Mmes Jacqueline Alquier, Patricia Bordas, M. Jean-Paul Amoudry, Mmes Françoise Boog, Natacha Bouchart, Marie-Thérèse Bruguière, Caroline Cayeux, M. Bernard Cazeau, Mmes Karine Claireaux, Laurence Cohen, Christiane Demontès, MM. Gérard Dériot, Jean Desessard, Mme Muguette Dini, M. Claude Domeizel, Mme Anne Emery-Dumas, MM. Guy Fischer, Michel Fontaine, M. Bruno Gilles, Mmes Colette Giudicelli, Christiane Hummel, M. Jean-François Husson, Mme Christiane Kammermann, MM. Ronan Kerdraon, Georges Labazée, Jean-Claude Leroy, Gérard Longuet, Hervé Marseille, Mmes Michelle Meunier, Isabelle Pasquet, MM. Louis Pinton, Hervé Poher, Mmes Gisèle Printz, Catherine Procaccia, MM. Henri de Raincourt, Gérard Roche, René-Paul Savary, Mme Patricia Schillinger, MM. François Vendasi, Michel Vergoz, Dominique Watrin. |
Synthèse et liste des propositionsLa création des agences régionales de santé (ARS) est le fruit d'une longue évolution administrative, débutée dans les années 1970 avec la carte sanitaire. Toutefois, la loi HPST a mis en oeuvre une réforme d'une ampleur inédite. En regroupant sept services ou organismes de statuts divers dans un unique établissement public, elle visait trois objectifs principaux : garantir davantage d'efficience, notamment pour assurer le respect de l'Ondam ; renforcer la territorialisation des politiques sanitaires ; assurer le décloisonnement des prises en charge. Des compétences - de portée inégale - ont été transférées aux ARS en matière ambulatoire, hospitalière, médico-sociale, de santé publique et de veille et sécurité sanitaires. La Mecss a souhaité dresser un premier bilan du fonctionnement des ARS et proposer des pistes d'évolution. Elle a d'abord constaté que les missions de service public qui ont été transférées aux agences ont été remplies sans rupture . Les agences ont été installées rapidement et ont toutes adopté leur projet régional de santé dans des délais contraints. Ces documents, très volumineux et difficiles d'accès, gagneraient d'ailleurs à être recentrés sur des priorités plus stratégiques et devront être révisés dans le cadre de procédures simplifiées. Une précipitation certaine a prévalu dans cette phase de démarrage qui explique en partie les difficultés rencontrées aujourd'hui. C'est par exemple le cas en matière de ressources humaines , où le changement profond n'a pas été expliqué aux agents. Ceux-ci n'ont pas été accompagnés dans le processus de réforme dont ils constituent pourtant la cheville ouvrière. Plus globalement, toutes les conséquences de la création des ARS n'ont pas été tirées : - l'administration centrale n'a pas été réformée et n'a pas modifié ses méthodes de travail qui reposent encore trop sur une vision prescriptive, voire tatillonne, au détriment de la fixation d'objectifs stratégiques à remplir par l'échelon territorial ; - l'équilibre des pouvoirs autour du directeur général de l'ARS n'a pas été atteint , tant en interne que vis-à-vis de l'extérieur. Il est ainsi nécessaire de donner plus de compétences au conseil de surveillance et faire vivre la démocratie sanitaire de manière indépendante . Les élus doivent également être mieux impliqués, en amont, dans la concertation et la préparation des décisions. La Mecss tire un enseignement général de la mise en place des ARS : la nécessité de faire confiance aux acteurs qui sont le plus proche du terrain . Cette subsidiarité concerne à la fois les administrations centrales dans leurs relations avec les ARS mais aussi les ARS dans leurs relations avec leurs partenaires locaux. En s'appuyant sur cette logique, la Mecss a adopté cinq séries de recommandations visant à tirer pleinement les conséquences de la création des ARS sur le pilotage national, la gestion des ressources humaines, l'exercice des missions, la gouvernance et la démocratie sanitaire dans les territoires.
I. - Tirer les conséquences de la
création des ARS
Toutes les auditions menées par la Mecss, à l'exception de celles des directeurs d'administration centrale, ont révélé des dysfonctionnements dans le pilotage national des politiques sanitaire et médico-sociale. Les administrations continuent de travailler « en tuyaux d'orgues », avec insuffisamment de coordination . Le conseil national de pilotage, qui constitue un élément important de la réforme notamment du fait de la participation des caisses de sécurité sociale, n'a pas encore trouvé sa place : de filtre, il doit aujourd'hui se transformer en catalyseur. La Mecss estime donc nécessaire à la fois une réforme de la structure des directions d'administration centrale mais surtout de leurs méthodes de travail.
II. - Recoudre le lien social à l'intérieur des ARS L'installation « à la hussarde » des nouvelles agences a marqué le climat social pour plusieurs années. Les agents transférés, dont les cultures professionnelles sont très diverses, conservent des statuts différents, ce qui complique sensiblement la gestion des ressources humaines. Le changement de structure a coïncidé avec une évolution souvent profonde des modalités d'exercice des missions. Cette évolution, à laquelle les agents n'ont pas été suffisamment préparés, intervient en outre dans un contexte de réduction du plafond d'emplois. En d'autres termes, les ARS, à peine créées, doivent apprendre à faire mieux avec moins de moyens. Une telle situation est source de mal-être chez les agents, voire d'une « perte de repères » selon l'expression utilisée par certains syndicats. Une claire priorité doit donc être accordée par les autorités de tutelle à l'amélioration du climat social dans les agences.
III. - Simplifier et rendre plus efficace l'exercice des missions Les ARS sont dotées d' un champ de compétences très vaste : soins de ville ; secteurs hospitalier et médico-social ; santé publique et prévention ; sécurité et veille sanitaires. Toutefois, elles ne disposent pas des mêmes capacités d'action selon ces différents secteurs, ce qui limite naturellement l'objectif de décloisonnement et la possibilité de réfléchir en termes de parcours de santé ou de prise en charge globale d'une personne. Même si elle estime que les missions de sécurité et veille sanitaires sont « détachables » du coeur de compétences des agences, la Mecss juge préférable à ce stade de stabiliser ce champ de compétences, mais une attention particulière devra être portée à l'exercice des missions régaliennes de l'Etat. L'exercice de leurs missions par les ARS doit être simplifié, notamment en termes de procédures, avec une logique forte de subsidiarité et d'opérationnalité . En outre, les ARS doivent disposer de plus de moyens d'action sur les soins de ville, en particulier en termes financiers. Pour cela, une réflexion doit être menée, en vue de la prochaine loi relative à la stratégie nationale de santé, sur la dichotomie persistante entre l'Etat et l'assurance maladie.
- stabiliser son champ ; - transférer la gestion des crédits de l'assurance maladie vers les ARS ; - lui donner un cadre pluriannuel.
IV. - Démocratiser la gouvernance et accroître la transparence Selon les auditions menées par la Mecss, l'appréciation portée sur les actions de l'agence dépend de manière sensible de la personnalité de son directeur général. Pour s'extraire de cette logique, un meilleur équilibre des pouvoirs doit être recherché , tant dans la gestion interne que dans la composition et le rôle du conseil de surveillance . Les décisions doivent être prises plus collégialement et apparaître comme telles.
- rendre la prise de décision plus collégiale et transparente au sein des ARS, notamment en définissant explicitement par décret les missions des comités exécutifs et des comités de direction ; - assurer la publication systématique des lettres de mission qui sont adressées annuellement aux directeurs généraux.
- créer quatre collèges composés d'un nombre égal de membres : Etat ; assurance maladie ; collectivités territoriales ; usagers et personnalités qualifiées ; - n'attribuer qu'une voix à chaque membre ; - élire le président au sein du collège des collectivités territoriales .
- lui soumettre pour avis l'ensemble du projet régional de santé et les documents qui le composent ; - lui permettre de se saisir de tout sujet entrant dans le champ de compétences de l'agence et d'émettre un avis ; - lui demander d'approuver, à la majorité simple, le budget et les documents financiers de l'agence, tout en prévoyant une procédure de mise en oeuvre exceptionnelle par le ministre en cas de blocage persistant. V. - Affermir la démocratie sanitaire La démocratie sanitaire est une idée encore récente et toujours intimement liée à certaines crises. Dorénavant, elle doit pleinement s'affermir, tant au niveau national que dans les territoires et dans les établissements de santé et médico-sociaux. Dans le cadre d'un rapport sur les ARS, la Mecss ne formule des propositions que sur l'une des facettes de la démocratie sanitaire, à savoir les conférences régionales de la santé et de l'autonomie (CRSA) et les conférences de territoire. La Mecss souhaite renforcer leur autonomie et leur capacité délibérative , tout en rationalisant les structures pour éviter les doublons.
- assurer la formation de leurs membres ; - leur attribuer un budget global , géré de manière autonome ; - désigner les représentants au plus près des territoires.
- conduire une étude précise sur le rapport coût/bénéfice de ces structures, notamment en termes de charge de travail pour les bénévoles ; - rendre leur constitution facultative mais prévoir de les organiser sur les territoires où existent des contrats locaux de santé en articulant leurs travaux avec ceux des CRSA. |
Avant-propos
Mesdames, Messieurs,
Bientôt quatre ans après l'installation effective des agences régionales de santé (ARS), la Mission d'évaluation et de contrôle de la sécurité sociale (Mecss) dresse le bilan d'une réforme qui, tout en résultant d'une évolution administrative engagée de longue date, n'en est pas moins porteuse de changements structurels dans l'organisation et le pilotage du système de santé en France.
Créées par la loi « Hôpital, patients, santé et territoires » du 21 juillet 2009, les ARS sont issues de la fusion de sept services ou organismes de statuts divers. Dotées d'un large champ de compétences, elles se sont vu assigner trois missions principales : garantir davantage d'efficience dans la régulation de l'offre de soins, notamment pour assurer le respect de l'Ondam ; renforcer la territorialisation des politiques de santé ; assurer le décloisonnement des prises en charge grâce à un pilotage unifié des secteurs ambulatoire, hospitalier et médico-social ainsi que des missions de santé publique et de veille et sécurité sanitaires.
Si le transfert des compétences et des personnels vers les structures nouvelles n'a pas entraîné de rupture dans l'exercice des missions de service public, il s'est effectué dans une relative précipitation. Celle-ci, tout comme le caractère encore récent de la réforme, conduit aujourd'hui à expliquer une grande partie des difficultés que rencontrent les agences. La gestion des ressources humaines est emblématique de cette situation. Le changement profond que représentait la création des ARS n'a pas été suffisamment expliqué aux agents. Ceux-ci n'ont pas été accompagnés dans un processus de réforme dont ils constituaient pourtant la cheville ouvrière.
Plus globalement, toutes les conséquences de la création des ARS n'ont pas encore été tirées. L'organisation et les méthodes de travail de l'administration centrale n'ont pas été réformées, ce qui empêche aujourd'hui la mise en place d'un pilotage véritablement stratégique. Les contrepouvoirs, qu'ils s'exercent au sein de l'ARS ou par le biais du conseil de surveillance et des instances de démocratie sanitaire, demeurent encore insuffisants. Le rôle des élus n'est pas assez pris en compte dans la concertation et la préparation des décisions.
De façon plus générale, les ARS se heurtent à un déficit de confiance que visent à combler les cinq séries de recommandations formulées par la Mecss. Relatives au pilotage national, à la gestion des ressources humaines, aux modalités d'exercice des missions, à la gouvernance ainsi qu'à la démocratie sanitaire, ces propositions sont toutes orientées autour d'un même but : s'engager pleinement vers une subsidiarité assumée et affirmée en faisant davantage confiance aux acteurs de terrain.
Vos rapporteurs souhaitent remercier l'ensemble des personnes auditionnées durant toute l'année 2013, ainsi que les directeurs généraux et les agents des ARS de Corse et des Pays de la Loire qui ont beaucoup contribué à leur compréhension du fonctionnement quotidien des ARS.
I. Les agences régionales de santé : des structures encore jeunes dont la mise en place a entraîné des changements profonds dans l'organisation et le pilotage du système sanitaire et médico-social
A. Des structures inédites dans le paysage administratif français
1. Le fruit d'une évolution administrative engagée de longue date
Structures inédites dans le paysage administratif français, les agences régionales de santé (ARS) sont néanmoins le fruit d'une évolution engagée de longue date en matière de planification sanitaire et de territorialisation des politiques de santé, longtemps centrée sur l'offre de soins hospitaliers.
a) La régionalisation progressive des outils de planification et de régulation
Les prémisses d'une sectorisation de l'offre de soins apparaissent au cours des années 1960 dans le domaine de la psychiatrie. La loi du 31 décembre 1970, qui crée le service public hospitalier, instaure quant à elle la carte sanitaire de la France. Ce document de planification de l'offre d'équipements hospitaliers est défini par le ministre de la santé publique et de la sécurité sociale en tenant compte de « l'importance et de la qualité de l'équipement public et privé existant, ainsi que de l'évolution démographique et du progrès des techniques médicales » 1 ( * ) . Le territoire est alors divisé en 21 régions et 256 secteurs sanitaires . Les autorisations et agréments délivrés par le préfet doivent respecter l'évaluation des besoins issue de la carte sanitaire.
Ce dispositif de régulation vise à assurer une évolution plus équilibrée et homogène du parc hospitalier après plusieurs années de développement soutenu mais inégalement réparti sur le territoire. Les résultats demeurent cependant mitigés. Comme le souligne une étude de l'Institut de recherche et documentation en économie de la santé (Irdes) publiée en avril 2012, « ce premier outil de planification sanitaire s'avère très quantitatif et rigide. Il vise davantage les principes d'égalité que d'équité. Basé sur l'offre hospitalière existante, la carte sanitaire ne permet pas une réelle restructuration de l'offre de soins hospitalière ni une réduction du trop-plein » 2 ( * ) .
La loi du 31 juillet 1991 complète la carte sanitaire par un nouvel outil de planification, le schéma régional d'organisation sanitaire (Sros) , défini pour une durée maximale de cinq ans à partir d'une « mesure des besoins de la population et de leur évolution, compte tenu des données démographiques et des progrès des techniques médicales et après une analyse, quantitative et qualitative, de l'offre de soins existante » 3 ( * ) . Cette loi, qui crée également les comités régionaux de l'organisation sanitaire et sociale , fait de la région le territoire de référence de l'organisation du système de santé.
La réforme conduit à la redéfinition des secteurs, dont le nombre est réduit à 152, sur la base de données plus fines que celles utilisées pour la carte sanitaire même si le programme de médicalisation des systèmes d'information (PMSI) n'est pas encore exploitable. La mise en place de ce dernier en 1997 et l'activité des observatoires régionaux de santé (ORS), créés dans les années 1980, contribuent à une meilleure connaissance, d'une part, de l'activité des établissements sanitaires, d'autre part des inégalités de santé et d'accès aux soins sur les territoires. Trois générations de Sros se sont succédé entre 1994 et 2011 : la première couvre la période 1994-1999, la deuxième s'étend de 1999 à 2004 et la dernière de 2006 à 2011.
En 1998, la loi d'orientation relative à la lutte contre les exclusions ajoute aux documents de planification existants les programmes régionaux d'accès à la prévention et aux soins 4 ( * ) .
L'ordonnance du 4 septembre 2003 portant simplification de l'organisation et du fonctionnement du système de santé supprime la carte sanitaire et remplace les secteurs par des territoires de santé 5 ( * ) . 159 territoires sont définis sur la base d'instructions ministérielles invitant à dépasser les limites administratives traditionnelles pour mieux prendre en compte les spécificités des territoires. Les objectifs quantifiés de l'offre de soins (Oqos) sont fixés dans ces territoires de santé. Le Sros devient l'unique outil d'une planification : il s'étend au-delà de la seule offre de soins hospitaliers et intègre la psychiatrie. Des conférences sanitaires de territoire doivent contribuer à la mise en oeuvre de projets médicaux de territoire.
b) L'affirmation de structures de pilotage et de concertation au niveau régional
En 1993, un groupe de travail présidé par Raymond Soubie rédige pour le compte du commissariat général du plan un rapport sur le système de santé à l'horizon 2010 6 ( * ) . L'objectif est alors de proposer un modèle d'organisation défini par les auteurs eux-mêmes comme « utopique » car s'abstrayant volontairement de certaines pesanteurs historiques relatives à l'organisation du système de santé. Plus que l'applicabilité immédiate des mesures proposées, c'est la définition des conditions de mise en oeuvre d'une réforme structurelle permettant de dessiner une vision de long terme de l'organisation du système de santé qui est privilégiée.
Le rapport appelle notamment à une clarification des responsabilités respectives de l'Etat et de l'assurance maladie ainsi qu'à une démocratisation du pilotage du système de soins . Il recommande que soient fixés chaque année, après concertation, des objectifs d'évolution des dépenses de soins qui puissent donner lieu à un vote par le Parlement. Ces préoccupations trouveront un premier écho dans la révision constitutionnelle du 22 février 1996 créant les lois de financement de la sécurité sociale. Une agence régionale des services de santé (ARSS) serait « responsable de la tenue des objectifs définis pour sa région en matière de dépenses au niveau national » 7 ( * ) . Les missions de santé publique continueraient d'être exercées par les directions régionales des affaires sanitaires et sociales (Drass), créées en 1977, et par leurs déclinaisons départementales, les Ddass.
Nombre des enjeux relatifs au fonctionnement actuel des ARS sont abordés dans le rapport : les relations entre le conseil d'administration et le directeur de l'agence, nommé par l'Etat sur proposition du président du conseil d'administration ; la façon dont tous deux seraient amenés à rendre compte de leurs actions ; le recentrage des administrations centrales sur des missions de pilotage stratégique ; l'accompagnement et la formation des personnels ; le partage des compétences entre les agences et le préfet de région. Autant d'éléments aujourd'hui centraux pour assurer sur le long terme le succès de la mise en place des nouvelles agences.
Les ordonnances dites « Juppé » du 24 avril 1996 créent les Unions régionales des caisses d'assurance maladie (Urcam), les conférences régionales de santé et les agences régionales de l'hospitalisation (ARH) 8 ( * ) . Cette réforme, si elle contribue à affirmer la place de la région dans l'organisation du système de santé, reproduit à cet échelon la dichotomie déjà présente au niveau national entre régulation des soins de ville, compétence de la caisse nationale d'assurance maladie (Cnamts), et régulation du système hospitalier, dont la responsabilité incombe à l'Etat.
Organisées sous la forme de groupements d'intérêt public (GIP), les ARH doivent garantir en leur sein une représentation équilibrée de l'Etat et de l'assurance maladie. Conçues comme des administrations de « mission », les ARH sont des structures légères et souples, davantage dotées d'un rôle d'impulsion et de coordination que d'une réelle capacité de pilotage sur les territoires. De fait, elles disposent en propre d'un nombre limité de personnels et doivent faire appel aux moyens humains de l'Etat et de l'assurance maladie pour exercer leurs missions.
D'autres structures de niveau régional sont créées au fil des années. En 2002, la loi sur les droits des malades prévoit la mise en place de conseils régionaux de la santé et de commissions régionales de conciliation et d'indemnisation 9 ( * ) . La loi du 13 août 2004 crée les missions régionales de santé (MRS), constituées entre les ARH et les Urcam afin de leur permettre de traiter en commun un certain nombre de sujets, notamment en matière de gestion du risque ou de démographie médicale 10 ( * ) . Sont constitués à la même époque les groupements régionaux de santé publique (GRSP), chargés de mettre en oeuvre les programmes de santé contenus dans les programmes régionaux de santé publique 11 ( * ) . Ces structures associent l'Etat, les collectivités territoriales et l'assurance maladie autour des enjeux relatifs à la prévention et à la santé publique.
Cette affirmation du niveau régional dans la gouvernance du système de santé n'a en revanche pas conduit à un renforcement des compétences des conseils régionaux dans ce domaine, sans doute en partie en raison du caractère relativement jeune de cet échelon de collectivités territoriales et de la place centrale qu'y occupent les missions relatives à l'emploi et au développement économique. Aujourd'hui encore, les actions des régions en matière de santé demeurent relativement ponctuelles.
|
Principales compétences des régions dans le domaine de la santé Article L. 4 221-1 du code général des collectivités territoriales Le conseil régional règle par ses délibérations les affaires de la région. Il statue sur tous les objets sur lesquels il est appelé à délibérer par les lois et règlements et sur tous les objets d'intérêt régional dont il est saisi. Il a compétence pour promouvoir le développement économique, social, sanitaire , culturel et scientifique de la région et l'aménagement de son territoire. [...] Article L. 1424-1 du code de la santé publique Dans le cadre des compétences qui lui sont reconnues par l'article L. 4221-1 du code général des collectivités territoriales, le conseil régional peut définir des objectifs particuliers à la région en matière de santé. Il élabore et met en oeuvre les actions régionales correspondantes. Il informe le représentant de l'Etat dans la région et le directeur général de l'agence régionale de santé sur le contenu de ces actions et les moyens qu'il y consacre. |
La réflexion sur la création d'un dispositif de pilotage unifié du système de santé au niveau régional a continué de prospérer dans le courant des années 2000. En témoignent deux propositions de loi examinées en 2000 et 2002 par l'Assemblée nationale 12 ( * ) ainsi que la loi du 13 août 2004 qui prévoyait la possibilité de créer à titre expérimental des ARS, dotées des compétences des Urcam et des ARH.
L'ensemble de ces évolutions tendait assez naturellement à aboutir à la création d'une structure unique, dotée de compétences larges et transversales et capable d'appréhender l'ensemble du parcours de santé des patients. La loi HPST du 21 juillet 2009 a donc opéré une réforme longuement murie mais d'une toute autre ampleur que les précédentes 13 ( * ) .
2. Une réforme guidée par trois objectifs principaux
Rédigé en 2008 par Philippe Ritter, le rapport préparatoire à la création des ARS souligne que les limites du système de santé français, dont les résultats en matière de mortalité évitable et d'inégalités territoriales et sociales ne sont pas à la hauteur du niveau des dépenses engagées, « tiennent pour une large part à des problèmes d'organisation institutionnelle et d'insuffisance d'outils » 14 ( * ) . Le cloisonnement et l'éparpillement des compétences et des structures, le manque de lisibilité des actions menées, l'insuffisante articulation entre niveaux national et territorial, la mauvaise intégration entre les politiques de santé et de soins et la maîtrise des dépenses, le déficit de démocratie sanitaire, figurent parmi les principaux défauts du système identifiés par le rapport.
Soulignant la nécessité de mettre en place un pilotage intégré au niveau régional, le rapport donne la définition suivante des ARS : « un pilotage unifié et responsabilisé du système territorial de santé » . Derrière la volonté d'unification apparaît le souci du décloisonnement et derrière la responsabilisation celui de la maîtrise des dépenses d'assurance maladie, ces objectifs pouvant être atteints au moyen d'une territorialisation adéquate.
a) Garantir davantage d'efficience dans la mise en oeuvre des politiques de santé
La création des ARS s'inscrit dans le cadre de la révision générale des politiques publiques (RGPP) et de la réorganisation de l'administration territoriale de l'Etat (Réate). Cette dernière poursuivait deux objectifs principaux : affirmer le niveau régional dans la mise en oeuvre des politiques publiques au détriment des départements ; simplifier les structures à chacun de ces deux niveaux. De fait, les ARS ont été constituées à partir de la réunion de sept services ou organes préexistants . Les ARH et les Urcam ont ainsi été regroupées avec les GRSP et les MRS, structures qui s'étaient déjà vu assigner une mission de coordination entre les services de l'Etat et ceux de l'assurance maladie. S'y est adjointe une partie des services des Ddass et Drass, ainsi que des caisses régionales d'assurance maladie (Cram).
Ce regroupement a conduit à une réorganisation des services de l'Etat au niveau déconcentré . La part des Ddass et des Drass qui n'a pas rejoint les ARS a été intégrée au sein des directions départementales et régionales de la jeunesse, des sports et de la cohésion sociale nouvellement créées (DDCS et DRJSCS). Plus qu'un décloisonnement total, cette réorganisation de l'administration sur les territoires a davantage conduit à une redéfinition des séparations entre, d'un côté le sanitaire et le médico-social, de l'autre le social. En 2010, la direction de l'hospitalisation et de l'organisation des soins (DHOS) est devenue la direction générale de l'offre de soins (DGOS), compétente sur l'ensemble de l'offre de soins. La direction générale de l'action sociale (DGAS) a quant à elle pris le nom de direction générale de la cohésion sociale (DGCS) 15 ( * ) . Comme cela sera examiné ultérieurement, ces changements de dénomination sont loin d'avoir entraîné un recentrage des administrations au niveau national vers des missions plus stratégiques.
Au-delà de la simplification du paysage administratif français, la création des ARS vise plus profondément à garantir davantage d' efficience dans la mise en oeuvre des politiques de santé. Il s'agit en particulier d' assurer le respect de l'Ondam voté chaque année en loi de financement de la sécurité sociale.
|
Les missions des ARS Article L. 1431-1 du code de la santé publique Dans chaque région et dans la collectivité territoriale de Corse, une agence régionale de santé a pour mission de définir et de mettre en oeuvre un ensemble coordonné de programmes et d'actions concourant à la réalisation, à l'échelon régional et infrarégional : - des objectifs de la politique nationale de santé [...] ; - des principes de l'action sociale et médico-sociale [...] ; - des principes fondamentaux [de l'assurance maladie]. Les agences régionales de santé contribuent au respect de l'objectif national de dépenses d'assurance maladie. Leurs compétences s'exercent sans préjudice et dans le respect de celles des collectivités territoriales et des établissements et agences mentionnés aux articles L. 1222-1, L. 1313-1, L. 1413-2, L. 1418-1 et L. 5311-1 du présent code ainsi qu'aux articles L. 312-8 du code de l'action sociale et des familles et L. 161-37 du code de la sécurité sociale. |
Par ailleurs, dans l'ensemble de la HPST, le souci d'efficience et de rationalisation est indissociable d'une réaffirmation du rôle de l'Etat dans la mise en oeuvre des politiques de santé . Plusieurs illustrations peuvent en être trouvées. Les ARS se voient ainsi dotées d'une mission de gestion du risque traditionnellement exercée par l'assurance maladie. Dans le secteur médico-social, la création de la procédure d'appel à projets conduit à la mise en place d'un processus d'allocation des ressources descendant au détriment du système préexistant fondé sur la remontée d'initiatives portées par les acteurs locaux.
Cette évolution a pu déstabiliser les partenaires des ARS, notamment les élus. Alors qu'elle devait s'accompagner d'un renforcement de la subsidiarité dans le pilotage du système de santé, la création des ARS a pu être paradoxalement vécue comme une forme de recentralisation.
b) Renforcer la territorialisation des politiques de santé
Comme les ARH, les 26 agences correspondent au découpage administratif des régions. La loi prévoit également la possibilité de créer par décret des structures interrégionales 16 ( * ) .
Dans la majorité des régions, les territoires de santé , qui avaient été créés en 2003, ont été redéfinis sur des bases nouvelles, le souci de transversalité avec le secteur médico-social conduisant plus fréquemment à faire le choix de territoires départementaux ou regroupant plusieurs départements 17 ( * ) . Dans huit régions, ce sont les bassins de vie, les zones d'emploi, les pays, les flux hospitaliers ou ambulatoires ou les intercommunalités qui ont servi de base à la définition des territoires de santé. Au final, le nombre de territoires de santé est passé de 159 à 108. C'est à partir de ce découpage qu'ont été créées les conférences de territoire, premiers niveaux de démocratie sanitaire.
|
Les territoires de santé et les conférences de territoire Article L. 1434-16 du code de la santé publique L'agence régionale de santé définit les territoires de santé pertinents pour les activités de santé publique, de soins et d'équipement des établissements de santé, de prise en charge et d'accompagnement médico-social ainsi que pour l'accès aux soins de premier recours. Les territoires de santé peuvent être infrarégionaux, régionaux ou interrégionaux. Ils sont définis après avis du représentant de l'Etat dans la région, d'une part, de la conférence régionale de la santé et de l'autonomie, d'autre part et, en ce qui concerne les activités relevant de leurs compétences, des présidents des conseils généraux de la région. Les territoires interrégionaux sont définis conjointement par les agences régionales concernées, après avis du représentant de l'Etat dans chaque région et, en ce qui concerne les activités relevant de leurs compétences, des présidents des conseils généraux compétents sur ces territoires. Article L. 1434-17 du code de la santé publique Dans chacun des territoires mentionnés à l'article L. 1434-9, le directeur général de l'agence régionale de santé constitue une conférence de territoire, composée de représentants des différentes catégories d'acteurs du système de santé du territoire concerné, dont les usagers du système de santé. La conférence de territoire contribue à mettre en cohérence les projets territoriaux sanitaires avec le projet régional de santé et les programmes nationaux de santé publique. La conférence de territoire peut faire toute proposition au directeur général de l'agence régionale de santé sur l'élaboration, la mise en oeuvre, l'évaluation et la révision du projet régional de santé. La mise en oeuvre du projet régional de santé peut faire l'objet de contrats locaux de santé conclus par l'agence, notamment avec les collectivités territoriales et leurs groupements, portant sur la promotion de la santé, la prévention, les politiques de soins et l'accompagnement médico-social. Un décret détermine la composition et le mode de fonctionnement des conférences de territoire. |
Les territoires de santé ne correspondent donc pas nécessairement aux délégations territoriales . Comme le prévoit l'article L. 1432-1 du code de la santé publique, celles-ci sont créées dans les départements, ce qui apparaît cohérent avec la nature de leurs missions. Les délégations territoriales jouent en effet un rôle d'interface entre les ARS et les acteurs territoriaux, en particulier au niveau du département, qu'il s'agisse des conseils généraux pour la régulation du secteur médico-social ou des préfectures pour les questions de sécurité et de veille sanitaires.
c) Assurer le décloisonnement des prises en charge
Les ARS sont chargées d'assurer un pilotage unifié de quatre secteurs distincts que sont l'hôpital, la médecine de ville, le médico-social et la santé publique, à laquelle sont associées les missions de veille et de sécurité sanitaires. Cet objectif de décloisonnement constitue la pierre angulaire de la réforme des ARS qui doivent prendre en charge de manière transversale et globale des politiques auparavant éparpillées .
Pour ce faire, la loi prévoit notamment la création de deux commissions de coordination chargées d'assurer « la cohérence et la complémentarité » des politiques menées par l'ARS et par ses différents partenaires. Ces commissions doivent associer les services de l'Etat, les collectivités territoriales et leurs groupements ainsi que les organismes de sécurité sociale. L'une d'entre elles est compétente dans le secteur médico-social , l'autre sur les sujets de prévention, de santé scolaire, de santé au travail et de protection maternelle et infantile.
3. Un statut adapté à la poursuite de ces trois objectifs
a) Une autonomie administrative et financière
Aux termes de l'article L. 1432-1 du code de la santé publique, les ARS sont des établissements publics de l'Etat à caractère administratif , placés sous la tutelle des ministres chargés de la santé, de l'assurance maladie, des personnes âgées et des personnes handicapées.
Ce statut confère aux ARS un ancrage et une autorité dont ne disposaient pas les ARH . Il leur permet également de disposer d'une autonomie administrative et financière ainsi que d'une capacité à fédérer des acteurs d'horizons différents que n'auraient pas eue des services déconcentrés. Dans son rapport 2012 sur la sécurité sociale 18 ( * ) , la Cour des comptes y voit « une forme de décentralisation fonctionnelle de certaines responsabilités, engagée pour la première fois à l'échelon territorial et jugée souhaitable pour permettre de disposer des marges d'initiative et d'autonomie indispensables pour une approche plus partenariale des politiques de santé » .
La différence de statut entre ARS et ARH correspond donc à un changement dans l'ampleur et la nature des missions et des responsabilités assignées aux deux agences.
b) L'instauration d'un mode de relation contractuel vis-à-vis de la tutelle
Les relations des ARS avec l'administration centrale sont formalisées dans des contrats pluriannuels d'objectifs et de moyens (Cpom) d'une durée de quatre ans, prévus à l'article L. 1433-2 du code de la santé publique. La première génération de Cpom a été signée le 8 février 2011 avec les ministres de la santé et des solidarités.
Les Cpom sont structurés autour de trois grandes missions : améliorer l'espérance de vie en bonne santé, promouvoir l'égalité devant la santé, développer un système de santé de qualité, accessible et efficient. Ces missions ont été déclinées en une dizaine d'objectifs, faisant eux-mêmes l'objet d'indicateurs dont douze ont été définis comme prioritaires par les ministres. Ces indicateurs portent à la fois sur la mise en oeuvre des politiques de santé et sur la gestion interne des ARS, que ce soit en matière de systèmes d'informations ou de ressources humaines.
Très nombreux, la plupart des indicateurs sont communs à l'ensemble des ARS 19 ( * ) . Ils ne permettent donc pas de prendre en compte la diversité des situations régionales et ne font l'objet d'aucune articulation avec les projets régionaux de santé. Comme le soulignait la Cour des comptes en 2012, la première génération de Cpom traduit « un pilotage plus administratif que stratégique d'entités dont le statut d'établissement public aurait laissé attendre bien davantage de latitude d'action et de marges d'autonomie. Elle reflète en cela le poids d'administrations centrales qui n'ont pas pris toute la mesure des changements de fonctionnement que la création d'agences se substituant à des services déconcentrés devait appeler de leur part ».
Une telle situation était sans doute inévitable s'agissant d'une première phase d'installation des ARS. Vos rapporteurs estiment cependant qu'il sera nécessaire à l'avenir de construire des documents plus stratégiques et mieux adaptés aux spécificités des territoires. Telle est certainement la tâche assignée au groupe de travail qui a été constitué pour proposer, d'ici l'été 2014, les grandes lignes des Cpom 2015-2018 20 ( * ) . Pierre-Louis Bras, secrétaire général des ministères sociaux, a en effet souligné lors de son audition qu'il serait nécessaire « [d']infléchir vers des objectifs plus resserrés et des priorités plus pertinentes » la prochaine génération de Cpom.
4. Une mise en oeuvre volontariste voire précipitée de la réforme
a) Une phase de préfiguration particulièrement rapide
Placée sous la houlette du secrétariat général des ministères chargés des affaires sociales , la phase préparatoire à la mise en place des 26 ARS a été confiée à des responsables préfigurateurs choisis à l'issue d'une procédure de sélection fondée sur un large appel à candidature et sur l'intervention d'un cabinet de recrutement spécialisé.
La phase de préfiguration s'est étendue d'octobre 2009 à mars 2010 , s'achevant trois mois avant le butoir défini par la loi HPST (1 er juillet). L'ensemble des responsables préfigurateurs ont alors été confirmés en tant que directeurs généraux et les ARS ont été officiellement créées le 1 er avril 2010.
Malgré les changements importants qu'elle emportait en termes purement matériels (installation dans de nouveaux locaux par exemple) ou de transferts de personnels, la période d'installation des ARS s'est effectuée sans rupture dans l'exercice des missions . Cependant, un grand nombre des personnes auditionnées par vos rapporteurs ont souligné qu'elle avait été très voire trop rapide . Sans doute était-il utile d'agir ainsi pour assurer la mise en oeuvre de la réforme et éviter tout risque d'enlisement. Toujours est-il que cette installation « à la hussarde » contribue aujourd'hui à expliquer une partie des difficultés auxquelles sont confrontées les agences ainsi que la déstabilisation que leur création a pu susciter chez leurs partenaires.
b) Une phase plus longue mais intense de rédaction des projets régionaux de santé
La phase d'installation des ARS a été suivie jusqu'en 2012 d'une période d'élaboration des projets régionaux de santé (PRS), première étape importante dans l'appropriation par les ARS de leur champ de compétences et dans la construction de leurs relations avec les professionnels de santé, les établissements, les élus et les représentants des usagers.
(1) Des documents de programmation nombreux et de nature variable
Arrêté par le directeur général de l'ARS qui peut ensuite le réviser à tout moment, le projet régional de santé (PRS) « définit les objectifs pluriannuels des actions que mène l'agence régionale de santé dans ses domaines de compétences, ainsi que les mesures tendant à les atteindre. Il s'inscrit dans les orientations de la politique nationale de santé et se conforme aux dispositions financières prévues par les lois de finances et les lois de financement de la sécurité sociale » 21 ( * ) .
L'article L. 1434-2 du code de la santé publique définit les trois niveaux de planification et de programmation qui composent le projet régional de santé :
- un niveau stratégique, celui du projet stratégique régional de santé (PSRS), qui « fixe les orientations et objectifs de santé pour la région » ; la loi dispose également que ce plan stratégique « prévoit des articulations avec la santé au travail, la santé en milieu scolaire et la santé des personnes en situation de précarité et d'exclusion » ;
- un niveau de planification dans les secteurs de la prévention, des soins et du médico-social avec respectivement le schéma régional de prévention, le schéma régional de l'organisation des soins et le schéma régional d'organisation médico-sociale ;
- une déclinaison des objectifs fixés par ce deuxième niveau de planification , soit sur des sujets et des publics spécifiques (deux sont fixés par la loi : la télémédecine et l'accès à la prévention et aux soins des personnes les plus démunies), soit pour définir la programmation de l'offre sur le territoire (programme interdépartemental d'accompagnement des handicaps et de la perte d'autonomie, Priac).
A ces trois ensembles de documents s'ajoute le programme pluriannuel régional de gestion du risque , mentionné à l'article L. 1434-14 du code de la santé publique.
Le projet régional de santé est établi une fois recueillis les avis du préfet de région, de la conférence régionale de la santé et de l'autonomie (CRSA) ainsi que des conseils régionaux, généraux et municipaux. Etrangement, l'intervention du conseil de surveillance n'est prévue que sur le PSRS et non sur l'ensemble des documents qui composent le PRS. La CRSA doit être informée chaque année de la mise en oeuvre du PRS. Au bout de cinq ans, celui-ci est révisé sur la base d'une évaluation qui porte notamment sur la réalisation des objectifs fixés dans le PSRS.
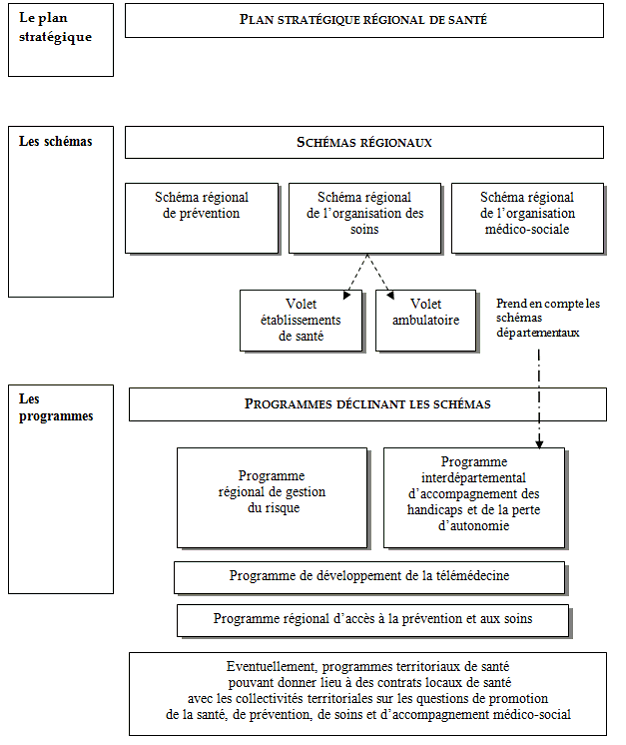
Cette nouvelle structuration de la planification au niveau régional appelle plusieurs observations. Nombreux, ces documents ont également vu leur contenu très précisément défini par la loi , ce qui apparaît relativement contradictoire avec l'objectif de simplification et de subsidiarité qui a présidé à la création des ARS. Assurément, le législateur n'est pas exempt de toute critique sur ce point.
De plus, si le PSRS permet de donner une certaine cohérence et de la transversalité au PRS, le deuxième niveau de planification demeure organisé de façon sectorielle (sanitaire, médico-social, prévention), ce qui n'est pas pleinement en accord avec la mission de décloisonnement assignée aux ARS.
En outre, l'ensemble de ces documents continue de devoir s'articuler avec d'autres outils de programmation . Les créations de places fixées dans les Priac doivent ainsi tenir compte des orientations définies par les plans nationaux, par exemple le plan Alzheimer, et des priorités fixées dans les schémas départementaux.
Enfin, un document comme le Priac, qui préexistait à la création des ARS, a vu sa nature profondément changer avec la création des ARS : outil de remontée des besoins identifiés par les acteurs locaux avant la loi HPST, il représente aujourd'hui la déclinaison des priorités définies dans le Sroms, qui doivent être mises en oeuvre dans le cadre de la nouvelle procédure d'appel à projets. Une telle évolution, sans doute trop peu expliquée, n'a pas toujours été parfaitement assimilée par les acteurs de terrain.
(2) Un premier exercice de planification qui demande à être perfectionné à l'avenir
Le premier exercice de programmation fait l'objet d'appréciations nuancées de la part des interlocuteurs qu'ont rencontrés vos rapporteurs.
Etre parvenu à produire dans des délais contraints des documents couvrant un champ particulièrement large tout en respectant un processus innovant de démocratie sanitaire constitue sans conteste une réussite. Mais si les réunions de concertation ont été très nombreuses, il est difficile de savoir dans quelle mesure elles ont réellement permis d'influer sur un processus de rédaction contraint qui a d'ailleurs fortement mobilisé le personnel des ARS. Désormais achevés, les PRS constituent des documents certes exhaustifs mais particulièrement lourds, qui peuvent difficilement constituer des outils directement utilisables d'aide à la décision et d'accompagnement des ARS dans l'exercice de leurs missions.
Vos rapporteurs estiment malgré tout que ces constats tiennent en grande partie au fait que, s'agissant d'un premier exercice, certains balbutiements étaient inévitables. Il conviendra par conséquent d'être particulièrement attentif à ce que les futurs documents soient progressivement recentrés et deviennent plus facilement lisibles et utilisables pour les acteurs concernés. Il serait également nécessaire d'allonger les délais d'élaboration des PRS en élargissant les phases de consultation et d'envisager des procédures de révision simplifiées qui ne conduisent pas systématiquement à une remise en question des documents dans leur ensemble.
B. Des bouleversements profonds dont l'ensemble des implications n'ont sans doute pas été suffisamment anticipées
1. Des missions dont le champ doit être stabilisé et les modalités d'exercice clarifiées et simplifiées
Tout l'intérêt de la création des ARS réside dans le fait de leur avoir confié un large champ de compétences afin de remédier au cloisonnement des secteurs hospitalier, ambulatoire et médico-social. Cette volonté trouve aujourd'hui un écho dans la stratégie nationale de santé, qui repose sur la notion de parcours de la personne.
De l'ensemble des travaux qu'ils ont menés, vos rapporteurs sont parvenus à la conclusion qu'il ne serait pas souhaitable, du moins à court terme, de revenir sur l'étendue du champ de compétences des ARS , que ce soit dans le sens de son élargissement ou de sa diminution. Celui-ci est en effet doté d'une cohérence certaine et les bouleversements engendrés par la création des ARS incitent plutôt à privilégier aujourd'hui le souci de stabilité.
Il est en revanche possible et nécessaire d'agir dès à présent sur la façon dont les ARS exercent leurs missions afin d'achever pleinement la mutation vers un mode d'exercice plus partenarial et stratégique.
a) Conserver les missions de veille et sécurité sanitaires tout en les articulant davantage avec celles de prévention
Au-delà des missions directement liées à l'offre de soins, les ARS interviennent en matière de veille, de sécurité, de police sanitaire, de gestion des crises sanitaires ainsi que de santé environnementale. Ces compétences, autrefois confiées aux Ddass et aux Drass, s'exercent sous la responsabilité du préfet.
Vos rapporteurs ont en particulier été alertés par la tonalité alarmiste de plusieurs syndicats représentants les médecins et pharmaciens inspecteurs . La vigueur des interventions entendues ne permet pas de se contenter d'évoquer une simple réticence au changement.
Dans un référé rendu en mars 2013 sur les relations entre l'Etat et l'ordre des pharmaciens, la Cour des comptes évoque de son côté « un affaiblissement préoccupant » des contrôles, la mise en place des ARS ayant « aggravé la tendance » constatée antérieurement. La Cour met également en avant des écarts très importants entre les régions : « les équipes de pharmaciens inspecteurs ont ainsi consacré entre 5 % et 57 % de leur temps aux contrôles (en moyenne, 27 %), et aucune logique apparente n'explique de tels écarts ».
Pour un syndicat de médecins inspecteurs de santé publique auditionné par vos rapporteurs, le bilan des agences en matière d'inspection et de contrôle est « désastreux ».Conscient d'un certain nombre de difficultés, le secrétariat général des ministères sociaux a mis en place en 2013 un groupe de travail sur l'utilisation des compétences médicales en ARS.
Vos rapporteurs estiment que le Gouvernement doit prendre cette question très au sérieux car une mauvaise qualité dans le contrôle des professionnels de santé pourrait rapidement déboucher sur des crises sanitaires évitables.
En 2008, le rapport Ritter soulignait la nécessité de mieux structurer et mutualiser au niveau régional les capacités d'analyse et d'expertise ainsi que les outils de réponse aux situations de crise sanitaire. De ce diagnostic découle le choix de confier aux ARS l'essentiel des outils en la matière sans pour autant retirer aux préfets leur compétence régalienne. Ces derniers continuent ainsi d'établir les plans régionaux santé-environnement, déclinaisons du programme national du même nom.
Le choix de confier ces missions aux ARS pouvait malgré tout poser question dans la mesure où celles-ci sont facilement détachables de leur coeur de compétences . Compte tenu de l'étendue des tâches que doivent accomplir les ARS, le risque n'était pas négligeable de les voir faire passer au second plan des missions qui ne se rattachent pas directement à l'organisation de l'offre de soins sur les territoires.
Ce premier risque se double d'un problème de responsabilité. Pour l'exercice des missions de veille et de sécurité sanitaires, les ARS sont en effet placées en situation de maîtrise d'oeuvre vis-à-vis des préfets. Comme le souligne un rapport de l'Inspection générale des affaires sociales (Igas) publié en 2011 sur la mise en oeuvre par les ARS des politiques santé-environnement 22 ( * ) , un tel partage aboutit à un paradoxe : « le préfet détient l'essentiel des pouvoirs finaux de décision et les responsabilités afférentes, mais n'a pas d'autorité sur les services de mise en oeuvre. Pour le préfet au moins, c'est d'autant plus paradoxal que la réorganisation intervenue en février 2010 [Réate] de l'organisation des services de l'Etat dans les régions et départements renforce très sensiblement son autorité et son pouvoir de direction ».
Les représentants du corps préfectoral auditionnés par vos rapporteurs ont en outre souligné que le rattachement des missions de veille et de sécurité sanitaires aux ARS conduisait à une perte de compétences au sein des préfectures du fait des transferts de personnel. Parallèlement, les ARS doivent pouvoir être en mesure de développer une capacité d'expertise forte sur des domaines très divers ainsi que des moyens d'intervention qui puissent être rapidement déployés en cas de crise. Or le rapport de l'Igas précité souligne les limites du dispositif : « l'intégration de la santé-environnement dans les ARS offre des potentialités inégalement concrétisées et comporte des fragilités réelles. Les ARS ont fait des choix contrastés d'organisation et d'investissement dans les différents domaines de la santé-environnement et rencontrent, dans la ligne des Drass/Ddass, des difficultés croissantes d'ajustement entre missions et moyens » .
|
Les modalités de mise à disposition des moyens des ARS au profit des préfets Article L. 1435-1 du code de la santé publique, alinéa 2 Pour l'exercice de ses compétences dans les domaines sanitaire et de la salubrité et de l'hygiène publiques, le représentant de l'Etat territorialement compétent dispose à tout moment des moyens de l'agence. Article L. 1435-1 du code de la santé publique, alinéa 5 Les services de l'agence sont placés pour emploi sous l'autorité du représentant de l'Etat territorialement compétent lorsqu'un événement porteur d'un risque sanitaire peut constituer un trouble à l'ordre public. Article L. 1435-7 du code de la santé publique, dernier alinéa Le représentant de l'Etat dans le département dispose, en tant que de besoin, pour l'exercice de ses compétences, des services de l'agence régionale de santé chargés de missions d'inspection. |
Ces difficultés avaient été identifiées avant la réforme et le rapport Ritter estimait prioritaire « d'assurer une répartition des compétences entre les acteurs qui assure un fonctionnement efficace du dispositif » . A cette fin, un décret du 31 mars 2010 prévoit la signature d'un protocole entre chaque préfet de département et le directeur général de l'agence destiné à définir les modalités pratiques selon lesquelles les ARS interviennent et, le cas échéant, mettent en oeuvre les décisions qui relèvent de la compétence du préfet de département 23 ( * ) . En pratique, l'exercice de ces compétences repose très largement sur les délégations territoriales, interlocuteurs directs des préfets.
Des travaux qu'ils ont menés et des témoignages recueillis lors de leurs déplacements, vos rapporteurs concluent que ces protocoles semblent aujourd'hui fonctionner de façon satisfaisante et qu'il serait préjudiciable de revenir en arrière sur ce transfert de compétences .
La fluidité des relations entre préfectures et ARS peut malgré tout être renforcée de même que l'articulation entre PRS et plans régionaux santé-environnement. Plus fondamentalement, vos rapporteurs estiment que le transfert de compétences pourra réellement apparaître comme un progrès s'il est pleinement inclus dans le champ plus vaste des politiques de prévention . Cela implique de donner à ces dernières la place qui devrait être la leur, tournant depuis longtemps attendu mais qui n'a pas encore été pleinement engagé dans la pratique.
b) S'engager pleinement dans une logique de décloisonnement : l'exemple spécifique du secteur médico-social
L'intégration du secteur médico-social dans le champ de compétences des ARS apparaît comme une avancée considérable dans une perspective de mise en place d'un véritable parcours de santé , assurant une prise en charge globale et cohérente fondée sur la pleine coordination des acteurs en amont et en aval de la production de soins. Votre commission privilégie, en ce sens, la notion de parcours de santé à celle de parcours de soins, plus restrictive. Cette évolution se heurte cependant au caractère hybride du secteur médico-social, que traduit le partage des compétences et des financements entre ARS et conseils généraux.
Plusieurs catégories d'établissements ou de services médico-sociaux font l'objet d'un financement conjoint de l'assurance maladie et des départements, et par conséquent de décisions d'autorisations elles aussi communes . C'est notamment le cas des centres d'action médico-sociale précoce (Camsp), financés à 80 % par l'objectif global de dépenses (OGD) personnes handicapées et à 20 % par les départements. Au sein des établissements d'hébergement pour personnes âgées dépendantes (Ehpad), le partage des rémunérations des aides-soignantes et aides médico-psychologiques n'est pas sans poser des difficultés, notamment pour avancer dans le processus de médicalisation, c'est-à-dire de renforcement des moyens humains.
La structuration du parcours de santé nécessite également de renforcer la coordination avec des organismes entièrement financés par les conseils généraux telles que les services d'aide et d'accompagnement à domicile (Saad). Leur articulation avec les services de soins infirmiers (Ssiad) ou d'hospitalisation à domicile (HAD) doit être renforcée et leur rôle en matière de prévention doit être valorisé. Les services polyvalents d'aide et de soins à domicile (Spasad), créés par un décret de 2004 et qui visent à regrouper Saad et Ssiad au sein d'une même entité, constituent un premier pas vers davantage d'intégration 24 ( * ) . Celui-ci ne peut cependant être pleinement réussi qu'à la condition d'introduire une véritable fongibilité entre les différentes enveloppes de financement. Or il s'agit là d'une étape qui est encore loin d'être franchie.
Dans son rapport annuel publié en 2012 et consacré à la continuité des parcours de vie, la CNSA pointe les difficultés qu'entraîne cet éclatement de la gouvernance : « Sur les territoires, les champs de compétences respectifs des conseils généraux et des ARS ne leur permettent pas de maîtriser l'ensemble des services nécessaires à la continuité des parcours » . Elle souligne ainsi que, « si de nombreux outils de coopération entre les acteurs des secteurs sanitaire et médico-social ont successivement vu le jour, ils n'ont pas été accompagnés d'une impulsion suffisamment cohérente et lisible de la part des pouvoirs publics, notamment du fait de la relative faiblesse de la gouvernance commune ARS - conseil général » . En témoigne selon elle le fonctionnement hétérogène des commissions de coordination des politiques publiques dans les ARS.
Ces difficultés se doublent du cloisonnement qu'a introduit la création des agences entre le secteur médico-social et les compétences sociales qui demeurent exercées par les services déconcentrés de l'Etat.
Au final, les tentatives de mise en oeuvre du parcours de santé demeurent pour le moment ponctuelles (maisons pour l'autonomie et l'intégration des malades Alzheimer, Maia, prévues par le plan Alzheimer) ou expérimentales avec le parcours de santé des personnes âgées en risque de perte d'autonomie (Paerpa). Aller plus loin nécessite de trouver une articulation satisfaisante entre ARS, pilotes de l'organisation de l'offre de soins, et départements, dont la compétence historique et l'expertise dans le secteur médico-social sont indéniables.
c) Achever la mutation vers un nouveau modèle d'organisation et d'exercice des missions
(1) Appliquer pleinement la subsidiarité : éviter l'intrusion de l'ARS dans la gestion des établissements
La loi HPST a fait du Cpom l'outil central du dialogue de gestion entre les ARS et les établissements ou services qu'elles financent ou contrôlent . Destinés à mettre en oeuvre les orientations fixées dans les schémas régionaux, les Cpom doivent constituer, comme l'indique le guide méthodologique rédigé par la DGOS, des leviers pour la transformation de l'offre de soins et l'amélioration de la performance des structures concernées.
Alors que ce même guide préconise la rédaction de documents synthétiques et stratégiques, plusieurs des personnes auditionnées par vos rapporteurs ont insisté sur le fait que la multiplication des objectifs et indicateurs les fait davantage ressembler à des instructions qu'à des outils partenariaux et conduit à créer un sentiment d'intrusion de la part des ARS. Cette forme d'interventionnisme, certainement renforcée par les contraintes liées au respect des enveloppes de financement auxquelles doivent faire face les ARS, se retrouve dans les méthodes mêmes de travail caractérisées par une culture de la réunion prégnante et certaines lourdeurs bureaucratiques.
Or sur ce point, comme sur celui des relations entre les ARS et l'administration centrale, il est essentiel de faire confiance aux acteurs de terrain en allant vers davantage de subsidiarité .
|
Les contrats pluriannuels d'objectifs et de moyens
Article L 6114-1 du code de la santé publique L'agence régionale de santé conclut avec chaque établissement de santé ou titulaire de l'autorisation prévue à l'article L. 6122-1 un contrat pluriannuel d'objectifs et de moyens d'une durée maximale de cinq ans. Lorsqu'il comporte des clauses relatives à l'exécution d'une mission de service public, le contrat est signé pour une durée de cinq ans. [...] Article L 313-12-2 du code de l'action sociale et des familles Les établissements et services mentionnés aux 2°, 5°, 7°, 8°, 9°, 11°, 14° et 15° du I de l'article L. 312-1, relevant de la compétence tarifaire exclusive du directeur général de l'agence régionale de santé ou du représentant de l'Etat dans la région et qui atteignent ensemble, en raison tant de leur taille que des produits de leur tarification, un seuil fixé par arrêté des ministres chargés des affaires sociales et de l'assurance maladie, font l'objet pour leur financement d'un contrat pluriannuel d'objectifs et de moyens signé entre leur personne morale gestionnaire et l'autorité chargée de la tarification. Ce contrat comporte notamment des objectifs de qualité de prise en charge à atteindre. [...] |
Plus fondamentalement, vos rapporteurs ont été alertés à plusieurs reprises sur les interrogations que pouvait susciter la coexistence au sein des ARS de missions qui peuvent sembler difficiles à réunir . Le rapport de notre ancien collègue Jean-Pierre Fourcade sur l'application de la loi HPST avait soulevé la difficulté en ces termes : les ARS doivent « concilier deux rôles de nature très différente : un rôle de management régional de l'hôpital public et un rôle de régulateur du système de santé » 25 ( * ) .
L'Igas a quant à elle posé directement la question dans son rapport de 2012 consacré à l'hôpital : « Est-il souhaitable de donner au même acteur un rôle de régulation de l'offre de soins, de contrôle/inspection de tous les établissements de santé et de redressement financier des seuls hôpitaux publics ? » 26 ( * ) . Elle estime ainsi délicates à concilier les fonctions de régulation et de tutelle exercée sur les établissements publics, situation qui peut susciter des réactions de méfiance face à des agences risquant d'apparaître comme à la fois juges et parties. La question est particulièrement prégnante s'agissant du suivi budgétaire mais également des pouvoirs dont dispose l'ARS concernant la procédure de nomination et l'évaluation des directeurs d'hôpitaux . L'article L. 6143-7-2 du code de la santé publique dispose en effet que, pour les établissements publics de santé, la nomination du directeur s'effectue par arrêté du directeur général du centre national de gestion, sur une liste comportant au moins trois noms de candidats proposés par le directeur général de l'ARS, après avis du conseil de surveillance. L'article 11 de la loi HPST a donné au directeur général de l'ARS le pouvoir d'évaluer les directeurs des hôpitaux publics et des maisons de retraite publiques, cette évaluation servant à déterminer la part variable de leur rémunération.
Y a-t-il paradoxe voire contradiction ? Vos rapporteurs estiment que répondre à ces interrogations implique à tout le moins de clarifier les rôles et responsabilités de chacun en veillant à ce que les ARS ne puissent pas être assimilées à des « holdings hospitaliers régionaux » , expression employée par l'une des personnes auditionnées.
(2) Aller vers plus de simplification
La création des ARS correspond à un changement profond dans la façon d'appréhender la mise en oeuvre des politiques sanitaire et médico-sociale.
Or ce changement n'est pas encore pleinement abouti. L'action des ARS demeure freinée par la multiplicité des tâches de nature purement administrative mais chronophages qu'elles doivent continuer d'exercer, par exemple dans les domaines de la veille et de la sécurité sanitaires ou de la formation des professionnels de santé. Or, compte tenu des moyens contraints dont disposent les ARS, ces tâches s'exercent aux dépens de la structuration de véritables priorités d'action dans ces domaines.
Certaines tâches pourraient être tout simplement abandonnées. Le rapport précité de l'Igas sur les politiques de santé-environnement fait ainsi le constat que certaines missions résiduelles telles que l'application de la législation funéraire ou le secrétariat des conseils départementaux de l'environnement et des risques sanitaires et technologiques (Coderst), dont une circulaire recommandait l'abandon par le Drass/Ddass dès 2004, continuent aujourd'hui d'être exercées par certaines ARS. Il recommande ainsi d'achever le mouvement de désengagement préconisé par cette circulaire.
D'autres missions doivent faire l'objet de simplifications. Il en est ainsi de celles d' inspection-contrôle , qui devraient s'exercer de façon plus subsidiaire et ciblée, à l'issue des contrôles effectués par les établissements eux-mêmes. En outre, comme l'a souligné récemment un rapport de l'Igas, des complémentarités et des synergies pourraient être trouvées entre les missions d'inspection-contrôle et les autres démarches visant à l'amélioration de la qualité telles que les certifications réalisées par la Haute Autorité de santé pour les établissements sanitaires, les évaluations externes pour les établissements sanitaires et médico-sociaux ou les Cpom conclus entre les ARS et les structures 27 ( * ) . Dans le secteur médico-social, des simplifications peuvent également être trouvées afin de rendre la procédure d'appel à projets plus opérationnelle voire facultative dans les cas de transformations ou d'extensions des établissements et services. Dans un rapport publié en octobre 2012 sur les établissements et services pour personnes handicapées, l'Igas recommande ainsi d'exonérer d'appel à projets les cas d'adaptation de l'offre des structures lorsqu'ils s'effectuent dans le cadre de Cpom 28 ( * ) .
Le programme de simplification et de transformation des ARS , dit « Stars », doit permettre d'engager une revue globale de l'ensemble des missions des ARS, de leurs modalités d'exercice et de l'adaptation des moyens humains et financiers à ces missions. Le comité interministériel pour la modernisation de l'action publique (Cimap) du 18 décembre 2012 a en outre décidé d'intégrer les ARS dans son champ d'intervention. Ces démarches doivent constituer l'occasion de s'engager fermement vers de réelles simplifications.
|
Le programme simplification et transformation des ARS, « Stars » Initié au printemps 2012, le programme Stars a pour objet d'améliorer la qualité du travail fourni par les ARS, les conditions dans lesquelles les équipes exercent leurs missions ainsi que d'assurer la maîtrise de la charge de travail. Il est piloté par le secrétariat général des ministères chargés des affaires sociales. Expérimenté dans un premier temps dans trois ARS (Nord-Pas-de-Calais, Poitou-Charentes, Centre), le programme Stars était centré sur l'amélioration des processus (procédures d'avis sanitaires, gestion de l'Ondam, hospitalisations sans consentement notamment). Progressivement généralisé, il devrait prochainement concerner 23 des 26 ARS et a été complété par des actions portant sur : - l'animation du réseau des ARS , afin de faire partager les informations et enseignements issus des premiers travaux réalisés et de préparer les ARS à rejoindre la démarche ; - l'identification de mesures de simplification et la revue des missions ; cette revue concerne quatre sujets : les contrôles hospitaliers, les contrôles des officines, le pilotage économique et financier des établissements de santé ainsi que les missions du champ santé environnement ; - des sujets transversaux tels que l'élaboration d'une cartographie commune des missions et processus en ARS, le lancement d'une enquête activité dans les ARS et la mise en cohérence des travaux métiers et des chantiers relatifs aux systèmes d'information. Source : Secrétariat général des ministères chargés des affaires sociales |
|
Propositions
|
2. Un directeur général, « super préfet sanitaire » ?
Nommé par décret en conseil des ministres, le directeur général assume seul l'essentiel des décisions relevant du champ de compétences des ARS .
Les commissions exécutives des ARH étaient chargées de délibérer sur les autorisations, sur les orientations relatives à l'allocation des ressources entre établissements de santé ainsi que sur les Cpom conclus entre ces derniers et les ARH 29 ( * ) . Le directeur avait en outre l'obligation de recueillir leur avis sur un certain nombre de sujets tels que la définition des secteurs sanitaires et psychiatriques ou au moment d'arrêter le Sros.
Ce mode de fonctionnement collégial n'a pas été retenu pour les ARS . Les pouvoirs des comités exécutifs (Comex) et des comités de direction (Codir), structures regroupant les personnels dirigeants qui travaillent directement auprès du directeur général, s'en trouvent par conséquent réduits et leur capacité d'influence varie selon les régions. Aucune disposition réglementaire ne précise d'ailleurs leurs missions . Or ces instances devraient être en mesure de jouer un rôle renforcé. Les Codir en particulier, qui associent généralement les directeurs territoriaux, doivent permettre d'assurer une circulation de l'information entre le siège de l'ARS et les territoires.
La place des contrepouvoirs externes est également limitée . Tout comme il le fait devant la conférence régionale de la santé et de l'autonomie (CRSA), le directeur général doit régulièrement rendre compte de son action devant le conseil de surveillance. Cependant, rien ne garantit dans la loi la capacité de celui-ci à exercer une influence substantielle sur les orientations de la politique régionale de santé ou sur la gestion de l'agence 30 ( * ) .
Cette concentration des pouvoirs dans les mains d'une seule personne, renforcée par l'étendue du champ d'action des ARS, n'a pas été sans susciter des questionnements voire des inquiétudes chez les interlocuteurs des ARS. Alors que leur création devait constituer une étape nouvelle vers davantage de subsidiarité dans le pilotage des politiques de santé, elle peut être paradoxalement vécue comme une forme de recentralisation d'un système qui continue d'apparaître rigide et hiérarchisé. L'expression fréquemment utilisée de « super préfet sanitaire » illustre ce sentiment. Autre difficulté, le fait qu'une seule personne assume l'essentiel des responsabilités conduit à identifier de façon plus ou moins systématique l'action globale de l'agence avec la personnalité de son directeur général . Les appréciations portées sur telle ou telle politique menée par une ARS dépendent alors très largement de la relation de confiance qu'ont pu nouer les acteurs concernés, qu'il s'agisse des établissements, des personnels ou des élus, avec le directeur général. Le parcours professionnel de celui-ci semble par ailleurs jouer un rôle déterminant dans la façon d'exercer le pouvoir et dans la fixation des grandes orientations de la politique menée par l'agence.
Plutôt que de revenir sur l'étendue du champ d'action des directeurs généraux, vos rapporteurs jugent nécessaire de garantir davantage de concertation interne et plus de transparence dans les modalités d'exercice du pouvoir. La collégialité pourrait ainsi être renforcée grâce à une formalisation accrue du rôle des Comex et des Codir , tout en respectant la liberté dont doivent disposer les directeurs généraux d'ARS pour l'organisation interne de leur agence. Les lettres de mission adressées chaque année aux directeurs généraux d'ARS par leur ministre de tutelle, qui servent de base à leur évaluation ainsi qu'à la fixation de la part variable de leur rémunération, devraient être systématiquement rendues publiques 31 ( * ) . Une telle mesure contribuerait à renforcer la confiance entre les directeurs généraux d'un côté et les personnels dont ils ont la charge, les partenaires de l'agence et le public dans son ensemble de l'autre. Plus lisible, la politique menée par l'agence serait par conséquent mieux comprise. Il apparaît notamment essentiel, au regard des contraintes auxquelles sont confrontées les finances publiques, de montrer clairement que l'action des directeurs généraux des ARS va bien au-delà de la seule maîtrise d'une masse salariale en diminution et d'enveloppes de financement de plus en plus contraintes.
Vos rapporteurs ont par ailleurs été alertés sur la nécessité de davantage structurer les modalités de recrutement des directeurs généraux . Bien que critiquée, la procédure de sélection des responsables préfigurateurs, ensuite confirmés dans leurs fonctions en 2010, a eu le mérite de faire émerger des personnalités porteuses d'une vision et d'un projet pour l'agence qu'elles auraient à diriger 32 ( * ) . Compte tenu du niveau d'exigences que requièrent de tels postes, il serait utile de conserver voire de renforcer cette dynamique en structurant un vivier de hauts potentiels disposant d'une expérience professionnelle suffisamment variée pour être en mesure d'appréhender l'ensemble du champ de compétences des ARS. Vos rapporteurs sont enfin particulièrement attentifs à ce que les directeurs généraux disposent d'un temps suffisant pour mettre en oeuvre leurs projets, porter et expliquer les politiques qu'ils entendent mener sur leur territoire. Si leur action doit être transparente et évaluable, elle doit pouvoir également s'inscrire dans la durée.
De tels enjeux étaient déjà pointés dans le rapport « Santé 2010 » puisque ce dernier recommandait : « le directeur de l'agence serait nommé par l'Etat, sur proposition du président du conseil [d'administration]. Il serait choisi en fonction de ses compétences et de son expérience, aussi bien dans le secteur public que privé. Il serait nommé pour une période limitée, sa révocation en cours de mandat pouvant être demandée par le conseil d'administration ou par l'Etat, mais devant être exceptionnelle : il importe en effet de pouvoir évaluer son action a posteriori, sur une période telle qu'il aura effectivement pu mettre en oeuvre une politique élaborée avec son conseil d'administration » .
|
Propositions
- rendre la prise de décision plus collégiale et transparente au sein des ARS, notamment en définissant explicitement par décret les missions des comités exécutifs et des comités de direction ; - assurer la publication systématique des lettres de mission qui sont adressées annuellement aux directeurs généraux. |
3. Une gestion des ressources humaines balbutiante
Evoquant la question de la gestion des ressources humaines au sein des ARS, le rapport Ritter soulignait que « l'ambition de cette réforme est aussi de donner aux personnels de l'Etat comme de l'assurance maladie un cadre leur permettant de valoriser pleinement leurs compétences et leur engagement pour le service public de santé » . Il estimait également « impératif que les personnels, de l'Etat comme de l'assurance maladie, trouvent leur compte dans la mise en place des ARS, notamment en matière de mobilité professionnelle » .
Ces objectifs sont encore loin d'être atteints. Vos rapporteurs sont en effet frappés par l'ambivalence des discours relatifs à la gestion des ressources humaines depuis la création des ARS . A l'enthousiasme dont témoignent l'essentiel des personnels de direction pour l'exercice de missions rénovées au sein de structures administratives innovantes répond un sentiment de malaise profond relayé par les représentants des salariés.
a) Des enjeux difficiles dans un contexte d'évolution contrainte des effectifs
(1) Faire travailler ensemble personnels de l'Etat et de l'assurance maladie
Le choix fait par la loi HPST a conduit à affecter les agents de l'Etat et de l'assurance maladie depuis leurs structures d'origine vers les ARS lorsque leurs missions correspondaient au champ de compétences des agences nouvellement créées. Il s'agit par conséquent d'un transfert automatique et non de mouvements fondés sur le volontariat qui auraient pris la forme de mises à disposition ou de détachements au sein d'une structure nouvelle disposant d'un statut propre pour ses personnels. La loi HPST autorise également le directeur général de l'ARS à recruter des contractuels de droit public. Il s'agit pour l'essentiel des personnels exerçant des fonctions de direction.
A l'exception des contractuels de droit public, les agents des ARS conservent leur statut d'origine . Ils demeurent régis, soit par le statut de la fonction publique d'Etat, soit par l'une des neuf conventions collectives applicables aux personnels de l'assurance maladie 33 ( * ) . En pratique, cela signifie que les principales décisions relatives à leur carrière ne relèvent pas des ARS. Pour les agents de l'Etat, les mutations, avancements de grade ou promotions de corps dépendent de la direction des ressources humaines ministérielle et sont discutés en commission administrative paritaire.
La coexistence de deux statuts est en premier lieu source de lourdeur et de complexité dans la gestion des ressources humaines . S'y ajoutent deux types de difficultés qui se cumulent et s'alimentent. D'une part, des différences de salaires ou d'organisation du temps de travail persistent entre personnels d'origine différente, même lorsqu'ils exercent des missions équivalentes. D'autre part, les marges de manoeuvre dont pourraient disposer les ARS pour limiter ces divergences et plus largement mener une politique de ressources humaines autonome sont fortement limitées par les règles qui entourent le statut de la fonction publique et le cadre conventionnel. Les ARS sont en outre contraintes de respecter la répartition initiale des personnels au sein des ARS (83 % de personnels de l'Etat et 17 % de personnels de l'assurance maladie), cette règle ayant été fixée dans les Cpom qu'elles ont conclus avec l'Etat.
Lors de son audition, Christophe Jacquinet, ancien président du collège des directeurs généraux d'ARS a résumé, de manière diplomatique, les difficultés qu'entraîne cette coexistence : « Cela crée, il est vrai, une complexité juridique et limite l'autonomie dont disposent les ARS pour effectuer des recrutements ou définir les modalités d'évolution des carrières. Faut-il espérer autre chose ? Nous n'avons pas la réponse à cette question. A partir du moment où la loi n'a pas prévu de statut spécifique pour les ARS, il nous appartient de respecter le cadre fixé au plan national. Au-delà de la complexité juridique que crée cette diversité des statuts, il existe également une difficulté en termes de gestion des ressources humaines. Nos agences doivent être capables d'accompagner les évolutions du système de santé telles qu'elles sont définies dans la stratégie nationale de santé. De ce point de vue, le manque de flexibilité dans la gestion des personnels peut rendre plus long l'accompagnement de ces évolutions ».
(2) Exercer des missions élargies dans un contexte de diminution du plafond d'emplois
A ces complexités de gestion s'ajoute le cadre budgétaire particulièrement contraint dans lequel ont été mises en place les ARS. Tout comme l'ensemble des administrations publiques et des opérateurs de l'Etat, les agences participent à l'effort de maîtrise des finances publiques qui se traduit par une diminution de leurs budgets de fonctionnement et par une réduction des effectifs qui leur sont alloués.
Retracé chaque année dans les documents budgétaires annexés à la loi de finances 34 ( * ) , le plafond d'emplois des ARS est passé de 9 591 équivalents temps plein (ETP) en 2010 à 9 281 en 2012, soit une diminution de plus de 3 % sur la période. Au 31 décembre 2012, 9 452 personnes travaillaient au sein des ARS représentant un total de 8 897 ETP, le plafond ayant été fixé pour cette année-là à 9 281 ETP. Cette diminution devrait se confirmer en 2013 puis 2014.
Evolution du plafond d'emplois alloué aux
ARS
sur la période 2010-2014
|
En ETP |
2010 |
2011 |
2012 |
2013 |
2014 |
|
Prévisions en loi de finances initiale |
9 591 |
9 447 |
9 281 |
9 038 |
8 888 |
|
Réalisation |
8 933 |
8 954 |
8 897 |
_ |
_ |
Source : Projets annuels de performances annexés aux PLF 2011 à 2014
Les ARS, structures nouvelles et installées dans une certaine précipitation, sont ainsi placées dans la situation de devoir déjà faire mieux avec moins de moyens . Elles doivent en outre s'approprier un champ de compétences élargi qui aurait nécessité une réflexion approfondie sur l'adaptation des ressources humaines aux missions exercées. Le programme « Stars » évoqué précédemment devrait contribuer à alimenter cette réflexion dont on peut estimer qu'elle aurait dû être entamée bien plus en amont compte tenu des changements structurels qu'engendrait la création des ARS. Dans les réponses écrites qu'il a communiquées à vos rapporteurs, le collège des directeurs généraux d'ARS souligne d'ailleurs l'importance des enjeux relatifs à l'adaptation des moyens humains aux missions exercées : « l'absence de décisions à ce titre risquerait de conduire soit à des difficultés sociales (burn out, mal-être au travail) soit à des défaillances dans la conduite des missions. Il s'agit d'un sujet prioritaire et urgent ».
b) Un sentiment de malaise profond chez les personnels
Dans ce contexte, l'émergence d'une identité professionnelle propre aux ARS est rendue particulièrement difficile . Les cultures professionnelles, les habitudes en termes d'organisation du travail, sont en effet différentes. L'absence d'alignement entre les personnels, notamment en termes de rémunération, est source de frustration car légitimement perçu comme une forme d'inégalité de traitement. De surcroît, certains personnels, en particulier de l'assurance maladie, coupés de leur structure d'origine, peinent à véritablement percevoir leur intégration au sein des ARS comme une opportunité de carrière. Or, selon plusieurs personnes auditionnées, l'union des caisses nationales de sécurité sociale (Ucanss) n'assure pas un suivi suffisant et dynamique des personnels affectés au sein des ARS.
Le malaise est particulièrement prononcé chez certaines catégories de personnels pour qui l'intégration dans les ARS est également synonyme d'une évolution profonde de la façon dont ils doivent exercer leurs missions . C'est en particulier le cas des médecins et des pharmaciens inspecteurs de santé publique. Alors qu'ils avaient pris l'habitude de développer de façon relativement autonome une expertise propre dans un domaine déterminé, ils sont aujourd'hui amenés à devoir exercer des missions beaucoup plus transversales de conduite de projets. Ils passent alors d'un statut d'expert à celui de manager sans avoir été en mesure d'anticiper correctement ce changement.
Tous les métiers des ARS sont touchés à un degré plus ou moins fort par cette évolution qui ne fait en réalité que refléter la logique même qui a présidé à la création des agences. Une mutation profonde est en cours dans la manière d'exercer les missions et les métiers. Ainsi que l'a souligné l'ancien secrétaire général des ministères chargés des affaires sociales, Denis Piveteau, lors de son audition, « il s'agit de concevoir de nouveaux métiers au sein de l'administration : organiser un parcours, entrer en dialogue avec des collectivités territoriales et des professionnels de santé ou encore animer des créations de projets » . Or pour que cette évolution soit pleinement intégrée, il aurait fallu que les personnels, déjà affectés par le changement de structure, soient suffisamment préparés et accompagnés en ce sens.
Une enquête a été lancée en 2011 pour mesurer le degré d'exposition des personnels aux risques psychosociaux 35 ( * ) . Ses résultats, dont les principaux sont retracés dans le tableau ci-après, sont édifiants. De façon générale, il apparaît que les personnels des ARS, qu'ils travaillent au siège ou en délégation territoriale, sont davantage exposés aux risques psychosociaux que les autres agents publics avec lesquels ils ont été comparés.
Principaux résultats de l'enquête
réalisée pour le ministère
des affaires sociales et de
la santé sur les risques psychosociaux
|
Indicateurs de risques psychosociaux |
ARS |
Délégation territoriale ARS |
DRJSCS |
DDCS |
CREPS |
Administration centrale |
|
Sentiment d'un manque
|
42 % |
50 % |
37 % |
46 % |
38 % |
30 % |
|
Sentiment d'un manque
|
59 % |
59 % |
55 % |
56 % |
52 % |
49 % |
|
Sentiment d'un manque
|
31 % |
32 % |
26 % |
32 % |
31 % |
28 % |
|
Confrontation à des situations difficiles
|
42 % |
- |
- |
42 % |
34 % |
- |
|
Besoin de formation
|
53 % |
57 % |
44 % |
46 % |
43 % |
42 % |
|
Sentiment de ne pas avoir les moyens de faire
|
54 % |
52 % |
42 % |
52 % |
33 % |
40 % |
|
Sentiment d'effectuer
|
13 % |
12 % |
9 % |
14 % |
- |
11 % |
Source : Annexe à la circulaire du 6 mai 2013
La publication, le 6 mai 2013, d'une circulaire sur les conditions de travail traduit certes une prise de conscience de la part du ministère : « les enseignements de l'enquête sur le vécu au travail confirment bien une situation parfois critique dans les établissements qui, faute de politique de prévention adaptée, pourrait entraîner des conséquences très dommageables pour le bien-être au travail des agents et pour le bon fonctionnement du service public » 36 ( * ) . La circulaire se borne cependant à rappeler les obligations législatives et réglementaires qui pèsent sur les directeurs généraux sans dégager de ligne forte quant à la mise en place d'une véritable stratégie de prévention et de prise en charge des risques psycho-sociaux.
Or vos rapporteurs estiment que répondre au mal-être voire à la perte de repères à laquelle sont confrontés les personnels doit aujourd'hui constituer une priorité pour les ARS et les acteurs du pilotage national.
Dans son rapport publié en 2012, la Cour des comptes a clairement posé la question de la création d'un statut propre aux ARS : « si elle pouvait se justifier au moment de la création des ARS, la question de la pérennité d'une situation caractérisée par la coexistence de statuts différents se pose non seulement en termes de climat interne et de lourdeur de gestion, mais d'évolution des profils nécessaires à l'exercice des missions » . Si la création d'un statut propre aux ARS pourrait à long terme apparaître comme la solution la plus rationnelle, vos rapporteurs considèrent qu'elle risque, dans l'immédiat, de déstabiliser encore davantage des personnels qui demeurent très attachés à leurs structures d'origine.
Il est par conséquent nécessaire d'agir dès à présent à partir de l'existant : travailler de façon poussée à l'harmonisation des conditions de travail, engager une véritable politique de prévention des risques psychosociaux, renforcer la formation des personnels et améliorer la fluidité des parcours. De telles évolutions sont indispensables pour faire véritablement des ARS des « maisons communes » dans lesquelles l'ensemble des personnels puissent se sentir valorisés et correctement intégrés.
c) Affirmer la place des institutions représentatives du personnel
Si les ARS ne disposent que de marges de manoeuvre limitées pour engager des négociations avec le personnel, le bon fonctionnement des instances représentatives du personnel est d'autant plus important.
La mise en place des instances chargées d'assurer le dialogue social a été fréquemment jugée trop tardive. Elles semblent cependant aujourd'hui fonctionner de façon satisfaisante et se réunissent à un rythme régulier.
|
Les institutions représentatives du personnel au sein des ARS Le comité d'agence exerce les missions de type « comité d'entreprise », connaît des questions relatives à l'organisation et aux conditions générales de fonctionnement de l'agence ainsi qu'aux activités économiques et professionnelles de l'agence, assure, contrôle et participe à la gestion de toute activité sociale et culturelle. Le comité d'hygiène, de sécurité et des conditions de travail (CHSCT) contribue à la protection de la santé et de la sécurité notamment des travailleurs de l'établissement et à l'amélioration des conditions de travail. Des délégués syndicaux sont désignés par les organisations syndicales représentatives. Les délégués du personnel représentent les agents de droit privé régis par les conventions collectives applicables au personnel des organismes de sécurité sociale. |
Le comité national de concertation (CNC) permet de faire vivre le dialogue social au niveau central. Il est présidé par les ministres chargés de la santé, de l'assurance maladie, des personnes âgées et des personnes handicapées ou, à défaut, par le secrétaire général des ministères chargés des affaires sociales. Il est composé de dix-sept représentants des personnels des ARS, de deux directeurs généraux, du directeur des ressources humaines du ministère de la santé, du directeur de l'Ucanss et de celui de l'Union nationale des caisses d'assurance maladie (Uncam). Selon le bilan social des ARS réalisé pour l'année 2012, le CNC s'est réuni six fois en 2012 contre cinq en 2011.
Ses pouvoirs demeurent cependant limités puisque l'article R. 1432-125 du code de la santé publique le définit comme « une instance d'information et de débat » . En particulier, il : « 1° Débat de la politique et de la gestion des ressources humaines ainsi que des conditions d'exercice du dialogue social dans les agences régionales de santé ; 2° Est informé des orientations pluriannuelles des politiques menées par les agences, de leurs objectifs avec les indicateurs associés et de leurs moyens de fonctionnement ; 3° Est destinataire, chaque année, d'un rapport d'activité et d'un bilan social du réseau des agences régionales de santé » . Ces attributions ne lui permettent donc pas de jouer un véritable rôle d'impulsion et d'orientation en matière de gestion des ressources humaines au sein des ARS. Vos rapporteurs jugent nécessaire d'agir sur ce point en modifiant en ce sens les missions confiées au comité national de concertation.
|
Propositions
|
II. Un dispositif de pilotage national et de gouvernance nettement perfectible
C. Les lacunes du pilotage national
1. Le conseil national de pilotage : une instance originale qui doit trouver sa juste place
|
Article L. 1433-1 du code de la santé publique Un conseil national de pilotage des agences régionales de santé réunit des représentants de l'Etat et de ses établissements publics, dont la Caisse nationale de solidarité pour l'autonomie, ainsi que des représentants des organismes nationaux d'assurance maladie membres de l'Union nationale des caisses d'assurance maladie. Les ministres chargés de la santé, de l'assurance maladie, des personnes âgées et des personnes handicapées, ou leur représentant, le président ; les ministres chargés du budget et de la sécurité sociale en sont membres. Le Conseil national de pilotage des agences régionales de santé donne aux agences régionales de santé les directives pour la mise en oeuvre de la politique nationale de santé sur le territoire. Il veille à la cohérence des politiques qu'elles ont à mettre en oeuvre en termes de santé publique, d'organisation de l'offre de soins et de prise en charge médico-sociale et de gestion du risque et il valide leurs objectifs. Il valide toutes les instructions qui leur sont données. Il conduit l'animation du réseau des agences. Il évalue périodiquement les résultats de l'action des agences et de leurs directeurs généraux. Il détermine les orientations nationales du fonds [d'intervention régional] . Le conseil national de pilotage veille à ce que la répartition entre les agences régionales de santé des financements qui leur sont attribués prenne en compte l'objectif de réduction des inégalités de santé mentionné à l'article L. 1411-1. Il définit les orientations stratégiques relatives aux actions et expérimentations nationales concourant à l'amélioration de la qualité et de la coordination des soins dispensés en ville. Les aides attribuées aux actions et expérimentations ainsi qu'à leur évaluation sont financées par une dotation des régimes d'assurance maladie, fixée par arrêté des ministres chargés de la sécurité sociale et de la santé. |
Organe original , le conseil national de pilotage (CNP) regroupe, tous les quinze jours le vendredi matin, l'ensemble des acteurs « administratifs » concernés par l'organisation du système de santé et médico-social : les directions d'administration centrale 37 ( * ) mais aussi la Caisse nationale de solidarité pour l'autonomie (CNSA) et les trois caisses nationales d'assurance maladie (régime général [Cnam], régimes agricoles [CCMSA] et régime social des indépendants [RSI]).
Ce sont les responsables de ces directions ou caisses (directeurs ou directeurs généraux) qui sont effectivement membres du CNP ad nominem et ils ne peuvent pas s'y faire représenter.
Théoriquement présidé par les ministres chargés de la santé, de l'assurance maladie, des personnes âgées et des personnes handicapées, le CNP l'est en pratique par le secrétaire général des ministères sociaux. Largement évoquée durant les auditions, la portée de la question de la présidence du CNP ne doit pas être surévaluée car le CNP reste largement une instance administrative .
Le législateur a confié de larges compétences au CNP :
- en amont, il donne des directives aux ARS pour la mise en oeuvre de la politique de santé sur le territoire, veille à la cohérence des différentes politiques qu'elles mènent et en valident les objectifs. Il détermine également les orientations du fonds d'intervention régional (FIR). Il valide l'ensemble des instructions qui sont envoyées aux ARS ;
- il anime le réseau des agences ;
- en aval, il évalue leur action et celle de leurs directeurs généraux.
Malgré leur demande, vos rapporteurs n'ont pas été autorisés à assister à une réunion du CNP mais il ressort des auditions que l'ordre du jour de ces réunions qui, certes fréquentes, ne durent qu'une heure et demie est divisé en deux parties : d'une part, l'examen des grandes orientations ; d'autre part, l'examen et la validation des différentes instructions adressées aux ARS.
a) Rendre les instructions adressées aux ARS plus stratégiques que prescriptives
Les ARS reçoivent chaque année entre 250 et 300 instructions validées par le CNP, ce qui paraît naturellement très élevé. En vue de la préparation du projet de loi de financement de la sécurité sociale pour 2013, Yves Daudigny, rapporteur général en charge de la branche maladie, avait demandé la liste des instructions envoyées en 2011 aux ARS : il ressortait que le CNP avait validé 310 instructions, dont 65 signalées comme particulièrement sensibles . 60 % de ces instructions concernaient les objectifs et le financement des politiques de santé, 14 % des enquêtes, 16 % le fonctionnement interne des ARS, et 10 % la diffusion aux établissements publics de santé d'instructions les concernant. Leur nature et leur importance étaient extrêmement variés :
- instruction relative à la conduite à tenir lors de l'apparition d'un cas de diphtérie ;
- lettre relative à la semaine de la sécurité des patients (21 au 25 novembre 2011) ;
- circulaire relative à la charte nationale des aumôneries des établissements relevant de la FPH ;
- prévention et gestion des risques sanitaires liés à l'échouage massif d'algues vertes sur les côtes ;
- circulaire relative aux contrats d'assurances des ARS ;
- circulaire relative à la campagne tarifaire 2011 des établissements de santé ;
- instruction relative aux biberons stérilisés à l'oxyde d'éthylène ;
- guide relatif au programme régional de télémédecine ;
- circulaire interministérielle relative à la mise en oeuvre de la mesure 4 du plan Alzheimer : déploiement des Maia ;
- etc.
Alors qu'un tel volume était certainement nécessaire durant la phase de mise en place des nouvelles agences, des efforts de rationalisation doivent être menés et ont d'ailleurs été entamés. Par exemple, le nombre des instructions relatives à des enquêtes (parfois rendues nécessaires par des demandes de rapport par le Parlement) ou au fonctionnement interne des agences pourrait être réduit. Toutefois, le problème ne réside pas tant dans ce volume que dans la qualité des instructions envoyées : elles doivent être plus simples, plus lisibles et plus stratégiques .
b) Le positionnement administratif inadapté du secrétariat général des ministères sociaux
Les champs ministériels évoluent régulièrement, en particulier dans le secteur social au sens large : certains gouvernements comportent un ministère de la santé indépendant, d'autres regroupent emploi et travail avec la solidarité, etc. Ces modifications permanentes posent d'importants problèmes en termes de gestion des ressources humaines ou d'organisation administrative. C'est pourquoi un secrétariat général des ministères chargés des affaires sociales a été créé en 2005 pour donner une stabilité à toutes les « fonctions support » de l'ensemble des ministères concernés. Il dépend aujourd'hui de sept ministres : quatre ministres de plein exercice (Mmes Marisol Touraine, Valérie Fourneyron et Najat Vallaud-Belkacem et M. Michel Sapin) et de trois ministres déléguées (Mmes Michèle Delaunay, Dominique Bertinotti et Marie-Arlette Carlotti).
Réformé par un décret d'août 2013 38 ( * ) , le secrétariat général relève d'abord d' une logique de mutualisation des « fonctions support » . Ainsi, il comprend quatre directions et trois délégations : ressources humaines ; finances et achats ; systèmes d'information ; affaires juridiques ; affaires européennes et internationales ; information et communication ; stratégie des systèmes d'information de santé.
Pour autant, dès le décret de 2010 relatif au pilotage national des ARS 39 ( * ) , le secrétariat général s'est vu confier un rôle de coordination puisqu'il est prévu que le secrétaire général préside le CNP en l'absence des ministres et qu'il préside également un comité permanent chargé de préparer les travaux du CNP.
La responsabilité de l'animation du CNP a donc été confiée au secrétaire général des ministères sociaux et selon le décret précité d'août 2013 :
« Le secrétaire général assiste les ministres pour le pilotage et la coordination de l'organisation du système de santé et de prise en charge médico-sociale, en exerçant les attributions qui lui sont assignées, au titre du pilotage national des agences régionales de santé, [...] pour veiller notamment à la cohérence de la mise en oeuvre territoriale des politiques publiques sanitaires et sociales.
Il coordonne, à cet effet, l'action des services et des établissements concernés de l'Etat ainsi que leurs relations avec l'assurance maladie en matière de politique de santé, d'organisation et de régulation du système de santé et de prise en charge médico-sociale. »
Pour autant, le reste du décret est muet sur l'organisation administrative liée à cette compétence pourtant importante du secrétaire général. Pour ce qui concerne l'organisation interne du secrétariat général, il est juste fait mention d'un « chef de service » chargé du pilotage et de la coordination de l'organisation du système de santé et de prise en charge médico-sociale.
Parallèlement, les compétences des ARS continuent de relever très directement des quatre principales directions d'administration centrale « métiers » dépendant traditionnellement des ministres en charge de la santé, de l'assurance maladie et des personnes âgées et handicapées : DSS (aspects financiers), DGS (santé publique), DGOS (offre de soins, établissements de santé) et DGCS (solidarité, autonomie).
Les ministères ont développé deux modèles de secrétariat général : dans le plus répandu, celui-ci est chargé des fonctions support, principalement les ressources humaines, la gestion financière, la communication et les affaires européennes et internationales ; au ministère des affaires étrangères cependant, le secrétaire général dispose d'une autorité sur l'ensemble des directeurs d'administration centrale et constitue ainsi la plus haute instance administrative du ministère, fonction souvent absente dans les autres ministères.
Le secrétaire général des ministères sociaux combine ces deux modèles : il dispose d'abord d'une compétence « support » mais il est également chargé d'animer et de coordonner une politique publique, sans disposer pour autant d'une autorité hiérarchique sur ses collègues directeurs ou directeurs généraux .
c) La signature d'un contrat pluriannuel d'objectifs et de moyens entre les ministres et le directeur général de l'ARS
Selon l'article L. 1433-2 du code de la santé publique, les ministres chargés de la santé, de l'assurance maladie, des personnes âgées et des personnes handicapées signent avec le directeur général de chaque ARS un contrat pluriannuel d'objectifs et de moyens (Cpom) d'une durée de quatre ans, révisable tous les ans.
En pratique, le CNP examine le Cpom avant sa signature, il en suit l'exécution et évalue les résultats de l'action de l'agence 40 ( * ) . Le CNP approuve les objectifs assignés à chaque agence et les directeurs généraux présentent, chaque année, au CNP un bilan de leurs réalisations et leurs priorités d'action pour l'année à venir.
d) Les séminaires des directeurs généraux d'ARS : un lieu d'échanges et de dialogue entre les niveaux central et régional
Les premiers directeurs généraux d'ARS ont été sélectionnés selon une procédure originale et étaient issus de milieux professionnels divers. Cette hétérogénéité des profils et la nouveauté administrative que constituaient les agences ont amené les pouvoirs publics à organiser des séminaires des directeurs généraux. Ces réunions ont perduré et permettent aux directeurs généraux, intuitu personae , d'échanger entre eux mais aussi avec les responsables des directions d'administration centrale. Ces séminaires sont exigeants pour les DG puisqu'ils se tiennent à Paris tous les mois et durent environ une journée et demie. Ils constituent un outil très intéressant de partage d'informations et d'expériences.
Vos rapporteurs ont pu assister à une demi-journée de l'un de ces séminaires, en juillet 2013, principalement consacrée au bilan des programmes de gestion du risque et aux perspectives du renouvellement du contrat entre l'Etat et l'Uncam. Ils ont pu constater que les échanges entre les directeurs généraux et les différents acteurs des politiques publiques concernées étaient directs et substantiels.
En pratique, les séminaires sont organisés et animés par le secrétaire général des ministères sociaux et les ministres viennent y présenter leurs orientations politiques plus fréquemment que devant le CNP.
2. Tirer les conséquences de la création des ARS sur l'organisation et les méthodes de travail des administrations centrales
Alors que les ARS ont constitué un véritable bouleversement de l'organisation administrative au niveau territorial, les administrations centrales compétentes en matière sanitaire et médico-sociale sont restées figées. Certes, des changements de dénomination ont été décidés (Dhos-Dgos et DGAS-DGCS) mais ils coïncident peu avec un changement de substance.
Dans son rapport sur la sécurité sociale de septembre 2012, la Cour des comptes estimait ainsi : « La création des ARS aurait dû conduire les administrations centrales à se réorienter vers les fonctions de pilotage stratégique des politiques dont elles ont la charge en se coordonnant dans le cadre du CNP. Or chaque direction continue, comme par le passé, de fonctionner en « tuyaux d'orgues » avec les ARS, leur donnant des orientations ou leur adressant des demandes segmentées par secteur (hôpital, médico-social, soins de ville, prévention), sans toujours passer par le conseil national de pilotage. L'unification du pilotage du système de santé au niveau régional n'a pas été accompagnée d'un décloisonnement à l'échelon national. »
Selon les directeurs d'administration centrale auditionnés par la Mecss, les choses ont évolué depuis ce constat et le CNP aurait trouvé une place plus centrale dans le dispositif de pilotage.
Vos rapporteurs estiment, de leur côté, que le CNP joue certes, à de rares occasions, un rôle de « filtre » mais qu'il devrait plutôt jouer celui de « catalyseur » , c'est-à-dire de lieu d'élaboration collective des politiques publiques. Or le CNP, ni purement consultatif ni réellement délibératif, reste au milieu du gué . Chaque direction continue d'élaborer ses propres politiques ; il est vrai qu'elles doivent, plus qu'avant, être attentives aux positions des autres directions, sous peine de devoir fortement se justifier au moment du « passage » de l'instruction devant le CNP.
Outre cette faible collégialité, on constate que la création des ARS n'a pas été l'occasion pour les administrations centrales de se recentrer sur des missions plus stratégiques et qu'elles n'ont pas renoncé à leurs prérogatives. Il est vrai que la culture administrative française, conjuguée au contexte budgétaire et financier, ne tend pas à une transformation des méthodes de travail. Pourtant, les ARS constituent l'occasion de changer de paradigme : établissements publics autonomes, elles sont chargées de mettre en oeuvre, en les adaptant selon les spécificités et besoins locaux, les orientations décidées nationalement. Or, une telle adaptation requiert une forte application par le pouvoir central du principe de subsidiarité , c'est-à-dire la fixation d'objectifs plus que celle des moyens à mettre en oeuvre pour les atteindre.
Par ailleurs, de nombreuses auditions ont révélé la difficile articulation entre les ARS et les agences sanitaires. Ces dernières sont certes placées sous la tutelle de la direction générale de la santé mais sont des établissements publics autonomes, voire indépendants comme par exemple la Haute Autorité de santé qui est dirigée par un collège. Or, ces agences participent intimement à la mise en oeuvre des politiques sanitaires dans le pays pour des secteurs d'intervention particulièrement sensibles que ce soit en période de crise ou non. De ce fait, il serait pertinent d' associer les agences sanitaires au travail du CNP , en particulier si celui-ci doit voir son rôle évoluer vers un véritable pilotage stratégique, comme le souhaitent vos rapporteurs.
|
Propositions
|
D. La gouvernance des ARS : le poids de la technostructure et la lourdeur des procédures limitent les éventuels contre-pouvoirs
1. Le conseil de surveillance : une coquille vide ?
a) Sa composition : une surreprésentation de l'Etat et une présidence de droit par le préfet de région
|
Article L. 1432-3 du code de la santé publique I. - Le conseil de surveillance de l'agence régionale de santé est composé : 1° De représentants de l'Etat ; 2° De membres des conseils et conseils d'administration des organismes locaux d'assurance maladie de son ressort dont la caisse nationale désigne les membres du conseil de l'Union nationale des caisses d'assurance maladie. Pour les organismes relevant du régime général, ces membres sont désignés par des organisations syndicales de salariés et des organisations professionnelles d'employeurs reconnues représentatives au niveau national et interprofessionnel au sens de l'article L. 2122-9 du code du travail ; 3° De représentants des collectivités territoriales ; 4° De représentants des patients, des personnes âgées et des personnes handicapées, ainsi qu'au moins d'une personnalité choisie à raison de sa qualification dans les domaines de compétence de l'agence. Des membres du conseil peuvent disposer de plusieurs voix. Des représentants des personnels de l'agence, ainsi que le directeur général de l'agence, siègent au conseil de surveillance avec voix consultative. Le conseil de surveillance est présidé par le représentant de l'Etat dans la région. [...] |
Selon l'article D. 1432-15 du code de la santé publique, le conseil de surveillance est composé de 25 membres :
- le préfet de région, président de droit ;
- 3 représentants de l'Etat (le recteur d'académie, le directeur régional de la jeunesse, des sports et de la cohésion sociale, le préfet de département) ;
- 10 représentants de l'assurance maladie dont 8 représentants du régime général (5 des organisations de salariés et 3 des organisations patronales), le président de la caisse régionale de mutualité sociale agricole et le président de la caisse de base du régime social des indépendants ;
- 4 représentants des collectivités territoriales dont un conseiller régional, deux conseillers départementaux et un maire ;
- 3 représentants d'associations de patients, de personnes âgées et de personnes handicapées désignés par la CRSA ;
- 4 personnalités qualifiées désignées par les ministres compétents.
Siègent également au conseil de surveillance, avec voix consultative, deux représentants élus du personnel, le directeur général et l'agent comptable de l'agence, le trésorier-payeur général ou le directeur régional des finances publiques et le président de la CRSA.
En Ile-de-France, le Préfet de police de Paris siège au conseil de surveillance qui est donc composé de 26 membres.
Les membres du conseil disposent d'une voix mais le préfet de région et les autres représentants de l'Etat disposent chacun de trois voix : ainsi, les représentants de l'Etat totalisent 12 voix sur 33 (15 voix sur 36 en Ile-de-France), les personnalités qualifiées désignées par l'Etat de 4 voix et les autres membres du conseil de 17 (10 de l'assurance maladie, 4 élus locaux et 3 usagers). En outre, en cas de partage égal des voix, celle du président est prépondérante.
Ainsi, la composition actuelle du conseil de surveillance des ARS pose deux questions principales :
- la présidence de droit par le préfet de région.
Une telle présidence de droit pouvait peut-être rassurer les services de l'Etat et le corps préfectoral au moment de la création des agences et les auditions n'ont pas révélé de problème particulier sur ce point. Pour autant, l'intérêt d'un tel organe de délibération réside dans sa capacité à jouer le rôle de « contre-pouvoir » du directeur général, non pas dans le sens de la contestation de ses décisions ou de ses actions mais dans celui d'une délibération collégiale critique. C'est pourquoi il serait préférable de confier la présidence du conseil à un élu local, représentant démocratique des habitants du territoire ;
- la pondération des voix qui en attribue trois aux représentants de l'Etat et une aux autres membres du conseil.
Tout comme la présidence de droit, cette pondération avait fait débat durant l'examen de la loi HPST. Si l'on peut comprendre que l'Etat ait souhaité dégager ainsi une majorité quasi automatique, ce dispositif peut surprendre d'un point de vue démocratique et parait contradictoire avec la fonction délibérative du conseil.
b) Un rôle très limité
|
Article L. 1432-3 du code de la santé publique [...] Le conseil de surveillance approuve le budget de l'agence, sur proposition du directeur général ; il peut le rejeter par une majorité qualifiée, selon des modalités déterminées par voie réglementaire. Il émet un avis sur le plan stratégique régional de santé, le contrat pluriannuel d'objectifs et de moyens de l'agence, ainsi qu'au moins une fois par an, sur les résultats de l'action de l'agence. Il approuve le compte financier. Chaque année, le directeur général de l'agence transmet au conseil de surveillance un état financier retraçant, pour l'exercice, l'ensemble des charges de l'Etat, des régimes d'assurance maladie et de la Caisse nationale de solidarité pour l'autonomie relatives à la politique de santé et aux services de soins et médico-sociaux dans le ressort de l'agence régionale de santé concernée. Il lui transmet également un rapport sur la situation financière des établissements publics de santé placés sous administration provisoire. [...] |
Le rôle du conseil de surveillance a également fait l'objet d'importantes discussions au moment de l'examen de la loi HPST. Il dispose schématiquement de deux compétences principales :
- le domaine financier.
Il « approuve le budget de l'agence » mais en fait il dispose d'une simple faculté de s'opposer à ce budget à la majorité des deux tiers 41 ( * ) . Etant donné que les représentants de l'Etat disposent à eux seuls de 36 % des voix au conseil, cette disposition relative à l'approbation du budget n'a en pratique aucune portée et limite même l'intérêt d'un débat au sein du conseil...
Il approuve également le compte financier, sans qu'aucune autre précision ne soit apportée quant à cette compétence.
Il est également informé par le directeur général de l'ensemble des charges de l'Etat, de l'assurance maladie et de la CNSA relatives au champ de compétences de l'agence, ainsi que de la situation financière des établissements publics de santé placés sous administration provisoire.
- la politique menée par l'agence.
Il émet un avis sur le plan stratégique régional de santé qui fixe les orientations et objectifs de santé pour la région mais ne représente que l'une des trois composantes du projet régional de santé . Ce dernier comporte en effet deux autres types de documents : des schémas régionaux (prévention, organisation des soins et organisation médico-sociale) ; des programmes spécifiques dont au minimum un pour l'accès aux soins des personnes les plus démunies et un autre relatif à la télémédecine.
Il émet également un avis sur le contrat pluriannuel d'objectifs et de moyens de l'agence et, au moins une fois par an, sur les résultats de l'action de l'agence.
On le voit, le rôle du conseil de surveillance de l'agence est circonscrit dans les textes , tant dans son champ que dans ses conséquences, puisqu'il émet uniquement des avis sur la politique menée par l'agence. Les auditions ont cependant montré que les conseils de surveillance se sont saisis de sujets plus larges, allant ainsi au-delà de la seule lettre de la loi.
Pour autant, si la lettre de la loi ne suffisait pas, la partie réglementaire du code de la santé publique va plus loin : les ministres peuvent s'opposer aux délibérations du conseil ; dans ce cas, celui-ci délibère à nouveau dans le sens voulu par les ministres et s'il n'approuve pas la nouvelle délibération dans le délai d'un mois, elle est rendue exécutoire par les ministres 42 ( * ) ...
La conjonction de l'ensemble de ces dispositions est peu prometteuse : le conseil ne peut que rejeter à la majorité des deux tiers le budget de l'agence, ce qui est d'ailleurs impossible dans sa composition actuelle ; les ministres peuvent s'opposer à toutes les délibérations qu'il prend, demander leur réforme et, si le conseil n'approuve pas la délibération modifiée, la rendre quand même exécutoire.
Si l'on peut comprendre que le conseil ne détienne pas le pouvoir « exécutif » de l'agence qui reste une administration sous la responsabilité de l'Etat et non une autorité indépendante comme peut l'être la Haute Autorité de santé, ses compétences sont particulièrement restreintes. Or, face à un directeur général nommé en Conseil des ministres et disposant de pouvoirs étendus, il est indispensable d' établir de réels contre-pouvoirs, sans pour autant qu'ils puissent constituer une capacité d'obstruction .
Il ne revient donc pas au conseil de gérer l'agence, donc de devenir un conseil « d'administration », mais il doit exercer des compétences réelles à même d'établir un véritable dialogue avec le directeur général. Si l'administration est naturellement réticente à accorder un réel pouvoir au conseil, vos rapporteurs estiment cependant légitime, après ces premières années de mise en place des agences, de faire confiance aux acteurs locaux .
Cette obligation démocratique passe à la fois par un rééquilibrage dans la composition du conseil de surveillance et par un élargissement de ses compétences.
|
Propositions
- le conseil devrait être composé de quatre collèges comportant un nombre égal de membres : Etat ; assurance maladie (régime général, mutualité sociale agricole et régime social des indépendants) ; collectivités territoriales (région, départements, communes et intercommunalités) ; usagers et personnalités qualifiées ; - chaque membre ne disposerait que d' une voix ; - sa présidence devrait être assurée par un membre du collège des collectivités territoriales, élu au sein du conseil .
- le conseil devrait émettre un avis sur l'ensemble du projet régional de santé et les documents qui le composent ; - le conseil devrait pouvoir se saisir de tout sujet entrant dans le champ de compétence de l'agence ; - le conseil devrait approuver, à la majorité simple, le budget et les documents financiers de l'agence, tout en prévoyant une procédure de mise en oeuvre exceptionnelle par le ministre en cas de blocage persistant. |
2. Une démocratie sanitaire qui doit encore affirmer sa place
a) La conférence régionale de la santé et de l'autonomie et les conférences de territoire : une évolution majeure prometteuse qui doit être confortée
A partir des années 1980, plusieurs crises sanitaires ont vu l'émergence d'associations regroupant des malades et leurs familles et demandant une plus grande transparence dans le fonctionnement du monde médical et une participation à la définition et à l'organisation de la politique de santé. De là est né le concept de démocratie sanitaire qui regroupe deux aspects complémentaires :
- l'approche individuelle : le droit de chaque personne à accéder aux informations la concernant, qui induit le recueil de son consentement ou un droit à la réparation des accidents médicaux ;
- l'approche collective qui concerne la participation des usagers ou des patients dans les instances de santé, tant au niveau de la définition des politiques publiques que de leur mise en oeuvre sur le terrain.
Le titre II de la loi de 2002 relative aux droits des malades et à la qualité du système de santé 43 ( * ) s'intitule ainsi « Démocratie sanitaire » et regroupe diverses dispositions relatives aux droits de la personne, aux droits et responsabilités des usagers, à la participation des usagers au fonctionnement du système de santé et aux responsabilités des professionnels de santé. Cette loi a également regroupé en un seul conseil régional de santé plusieurs instances consultatives préexistantes mais éparses. De son côté, la loi de 2004 relative à la politique de santé publique 44 ( * ) a redéfini l'organisation et les compétences de ce conseil.
La loi HPST crée les conférences régionales de la santé et de l'autonomie (CRSA), instances de démocratie sanitaire et lieux privilégiés de la concertation, dont le champ de compétence est élargi pour couvrir l'ensemble des enjeux de santé.
|
Article L. 1432-4 du code de la santé publique La conférence régionale de la santé et de l'autonomie est un organisme consultatif composé de plusieurs collèges qui concourt, par ses avis, à la politique régionale de santé. Sont notamment représentés au sein de ces collèges les collectivités territoriales, les usagers et associations oeuvrant dans les domaines de compétence de l'agence régionale de santé, les conférences de territoire, les organisations représentatives des salariés, des employeurs et des professions indépendantes, les professionnels du système de santé, les organismes gestionnaires des établissements et services de santé et médico-sociaux, les organismes de protection sociale. L'agence régionale de santé met à la disposition de la conférence régionale de la santé et de l'autonomie des moyens de fonctionnement. La conférence régionale de la santé et de l'autonomie peut faire toute proposition au directeur général de l'agence régionale de santé sur l'élaboration, la mise en oeuvre et l'évaluation de la politique de santé dans la région. Elle émet un avis sur le plan stratégique régional de santé. Elle organise en son sein l'expression des représentants des usagers du système de santé. Elle procède à l'évaluation des conditions dans lesquelles sont appliqués et respectés les droits des personnes malades et des usagers du système de santé, de l'égalité d'accès aux services de santé et de la qualité des prises en charge. Elle organise le débat public sur les questions de santé de son choix. Les avis de la conférence régionale de la santé et de l'autonomie sont rendus publics. [...] |
L'article D. 1432-28 du code de la santé publique précise la composition de la CRSA qui rassemble « cent membres au plus ayant voix délibérative », regroupés en huit collèges :
- au minimum 10 représentants des collectivités territoriales (3 du conseil régional ; 3 des groupements de communes ; 3 des communes ; tous les présidents de conseil général) ;
- 16 représentants des usagers ;
- 4 représentants des conférences de territoires ;
- 10 représentants des partenaires sociaux ;
- 6 acteurs de la cohésion et de la protection sociales (associations et représentants désignés par la Carsat, la Caf et la mutualité française) ;
- 9 acteurs de la prévention et de l'éducation pour la santé ;
- 34 représentants des offreurs de soins ;
- 2 personnalités qualifiées.
Ainsi, dans une région comportant trois départements, 93 personnes siègent à la CRSA et, au minimum (dans les régions d'outre-mer puisqu'elles sont monodépartementales), elle regroupe 91 personnes. Cette composition pléthorique est cependant le reflet de la diversité des acteurs intéressés par l'organisation du système de santé et par les questions sanitaires et médico-sociales en général. Elle assure une représentativité étendue de la conférence.
Contrairement au conseil de surveillance, les compétences de la CRSA sont vastes puisqu'elle peut notamment faire toute proposition au directeur général de l'ARS sur l'élaboration, la mise en oeuvre et l'évaluation de la politique de santé dans la région.
Elle organise ses travaux au sein de quatre commissions spécialisées obligatoires : prévention ; organisation des soins ; prises en charge et accompagnements médico-sociaux ; droits des usagers du système de santé. Elle peut également constituer des groupes de travail permanents. Une commission permanente exerce les attributions de la CRSA en dehors des séances plénières.
Par ailleurs, l'article L. 1434-17 prévoit la constitution, dans les territoires de santé définis par les ARS, d' une conférence de territoire aux compétences larges, particulièrement chargée de contribuer à « mettre en cohérence les projets territoriaux sanitaires avec le projet régional de santé et les programmes nationaux de santé publique ». Elle peut faire toute proposition sur l'élaboration, la mise en oeuvre, l'évaluation et la révision du projet régional de santé.
Sur le terrain, les pratiques et le fonctionnement des CRSA sont hétérogènes selon les régions et dépendent assez largement de la volonté des équipes des ARS et de l'engagement de leurs membres. Plusieurs difficultés sont apparues :
- la lourdeur des procédures et des documents sur lesquels les CRSA sont amenées à délibérer ;
- le manque de moyens ;
- le déficit de formation, y compris sur la manière de conduire ou animer des réunions ;
- l'intrusion de certaines ARS dans le fonctionnement et les choix des CRSA.
En outre, la diversité de fonctionnement est encore plus grande pour les conférences de territoire, certaines ne se réunissant jamais, d'autres ayant trouvé des sujets d'intérêt complémentaires à ceux des CRSA. Pour autant, on note une quasi-absence d'articulation entre les CRSA et les conférences de territoire et, surtout, une grande mobilisation d'énergie pour un intérêt encore limité. La démocratie sanitaire repose sur des bénévoles dont le temps est naturellement limité, qu'ils soient retraités ou encore dans la vie professionnelle. De ce fait, il faut s'interroger pour savoir si les conférences de territoire doivent rester obligatoires partout . Eviter la dispersion des énergies ne peut que renforcer la démocratie sanitaire.
Toutefois, vos rapporteurs estiment que des conférences équivalentes devraient pouvoir être créées lorsqu'est signé un contrat local de santé (CLS). Dans ce cas, il existe réellement un projet de territoire porté à la fois par l'ARS, les collectivités locales et leurs groupements ; la participation des acteurs de la société civile pourrait utilement compléter la mise en place des CLS.
Durant la mise en place des ARS et des CRSA et au moment de la préparation du PRS, la nouvelle compétence d'organisation de débats publics n'a pu trouver pleinement son application. Ainsi, selon une enquête du CISS, un tiers des ARS ont procédé à des débats publics en 2011-2012. Or, ces débats constituent une innovation forte dont l'intérêt est double, descendant et ascendant : informer le public et diffuser des messages sur la politique sanitaire et médico-sociale ; entendre les réactions de ce même public et faire évoluer la décision politique. Vos rapporteurs estiment donc utile de développer la pratique des débats publics .
Plusieurs personnes auditionnées par la mission ont regretté le faible degré d'implication des collectivités territoriales dans les instances de démocratie sanitaire. Mais on peut noter que les collectivités sont associées aux politiques mises en place par l'agence dans les commissions spécialisées. Surtout, tant les élus que les fonctionnaires peuvent difficilement participer à de multiples et longues réunions. Une meilleure participation des collectivités territoriales passe donc par une simplification des procédures pour alléger les temps de réunion et par une concentration de l'action des instances.
Enfin, le thème du renforcement de la démocratie sanitaire devra faire l'objet d'une approche globale dans le prochain projet de loi relatif à la stratégie nationale de santé qui est en préparation. Au-delà des seules ARS, la démocratie sanitaire doit en effet être confortée sur le plan national, en particulier via la Conférence nationale de santé, et dans les établissements sanitaires et médico-sociaux. Le rapport remis récemment à la ministre des affaires sociales et de la santé par Claire Compagnon 45 ( * ) servira de base aux recommandations du Gouvernement.
|
Propositions
- assurer la formation de ses membres ; - attribuer un budget global, géré de manière autonome ; - désigner les représentants au plus près des territoires.
- conduire une évaluation précise sur le rapport coût / bénéfice de ces structures, notamment en termes de temps passé par les acteurs locaux ; - rendre leur constitution facultative mais prévoir d'organiser une telle conférence sur les territoires où existent des contrats locaux de santé tout en articulant mieux leurs travaux avec ceux des CRSA. |
b) Les unions régionales des professionnels de santé : des instances fragiles
|
Article L. 4031-1 du code de la santé publique Dans chaque région et dans la collectivité territoriale de Corse, une union régionale des professionnels de santé rassemble, pour chaque profession, les représentants des professionnels de santé exerçant à titre libéral. Ces unions régionales des professionnels de santé sont regroupées en une fédération régionale des professionnels de santé libéraux. Les unions régionales des professionnels de santé et leurs fédérations sont des associations régies par la loi du 1er juillet 1901 relative au contrat d'association. Leurs statuts sont conformes à des statuts-types fixés par décret en Conseil d'Etat. [...] Article L. 4031-3 Les unions régionales des professionnels de santé et leurs fédérations contribuent à l'organisation et à l'évolution de l'offre de santé au niveau régional, notamment à la préparation du projet régional de santé et à sa mise en oeuvre. Les unions régionales des professionnels de santé peuvent conclure des contrats avec l'agence régionale de santé et assurer des missions particulières impliquant les professionnels de santé libéraux dans les domaines de compétence de l'agence. |
La loi n° 93-8 du 4 janvier 1993 relative aux relations entre les professionnels de santé et l'assurance maladie avaient créé les URML, unions régionales des médecins libéraux. Les URML devaient contribuer à l'amélioration de la gestion du système de santé, ainsi qu'à la promotion de la qualité des soins. Elles avaient pour mission de participer à l'analyse du système de santé, de la médecine libérale, de l'épidémiologie et des besoins médicaux, à l'évaluation des comportements et des pratiques, à l'organisation et la régulation du système de santé, à la prévention et aux actions de santé publique, à la coordination avec les autres professionnels de santé, ainsi qu'à l'information et à la formation des médecins et usagers.
La loi HPST a élargi aux autres professionnels de santé libéraux cette organisation en créant les URPS, unions régionales de professionnels de santé. Les URPS contribuent à l'organisation de l'offre de santé régionale et participent notamment à la préparation et à la mise en oeuvre du projet régional de santé, à l'analyse des besoins de santé et de l'offre de soins, à l'organisation de l'exercice professionnel, à des actions dans le domaine des soins, de la prévention, de la veille sanitaire, de la gestion des crises sanitaires, de la promotion de la santé et de l'éducation thérapeutique ou encore à la mise en oeuvre du développement professionnel continu.
Les professions concernées sont les médecins, les pharmaciens, les infirmiers, les masseurs-kinésithérapeutes, les chirurgiens-dentistes, les orthophonistes, les pédicures-podologues, les orthoptistes et les biologistes responsables.
Lors de leur déplacement en Corse, vos rapporteurs ont pu tenir une réunion de travail très intéressante avec les URPS de cette région. Ces instances peuvent constituer un interlocuteur utile de l'ARS pour le secteur des soins de ville mais certaines professions sont peu nombreuses en termes démographiques ce qui fait peser sur quelques personnes le poids du fonctionnement des Unions. Le bilan était plutôt « en demi-teinte » : l'URPS Infirmiers de Corse a par exemple eu le « sentiment d'avoir été spectateur d'une programmation chronométrée où la concertation était fictive » et a ressenti une « très grande lourdeur administrative »
En outre, comme pour les CRSA ou les conférences de territoire, ces instances sont particulièrement chronophages tant pour préparer utilement les réunions de travail que pour y assister, surtout pour des professionnels libéraux en activité.
On peut espérer qu'une fois la phase de démarrage et d'adoption du PRS passée, les URPS pourront trouver une place dans l'organisation sanitaire régionale. Toutefois, cette question est intimement liée aux compétences et marges de manoeuvre, aujourd'hui très réduites, des ARS en ce qui concerne les soins ambulatoires.
III. Des questions de principe qui restent à résoudre
A. Quelle autonomie pour les ARS ?
1. Une politique nationale de santé déclinée localement vs. une politique régionale de santé ?
Alors que, au moment du dépôt du projet de loi « Hôpital, patients, santé et territoires », le Gouvernement envisageait que les ARS aient « pour mission de définir et de mettre en oeuvre la politique régionale de santé, dans le cadre de la politique [nationale] de santé publique », la loi HPST a, à l'initiative du Sénat, inversé cette logique, en prévoyant que les ARS ont « pour mission de définir et de mettre en oeuvre un ensemble coordonné de programmes et d'actions concourant à la réalisation, à l'échelon régional et infrarégional [...] des objectifs de la politique nationale de santé ». Ainsi, il ne s'agit pas pour elles de mener une politique régionale mais de mettre en oeuvre au niveau régional la politique nationale de santé.
Cette clarification importante laisse cependant pendantes un certain nombre de questions. La première concerne naturellement la définition de la politique nationale de santé publique qui date de 2004 46 ( * ) et qui devra être actualisée dans le prochain projet de loi relatif à la stratégie nationale de santé. Ensuite, qu'entend-on exactement par le fait de décliner régionalement la politique de santé définie au niveau national ? Jusqu'à quel point les ARS peuvent-elles définir des actions et programmes différents des objectifs nationaux ? Quelles sont leurs marges de manoeuvre, tant politiques que financières ?
On l'a vu, les outils mis à la disposition des ARS sont restés très homogènes entre les régions, tant pour les contrats pluriannuels d'objectifs et de moyens que pour les instructions validées par le CNP, nombreuses et très détaillées. Il n'était certainement pas souhaitable de procéder autrement dans cette phase de démarrage. Les ARS ont pourtant réussi, à partir du travail d'évaluation des besoins réalisé à l'occasion de la préparation du projet régional de santé, à poser les bases d'une adaptation locale de la politique nationale.
Les ARS ne constituent pas des services déconcentrés de l'Etat mais des établissements publics autonomes : cette innovation ne peut vivre réellement qu'en changeant de paradigme dans la manière d'appréhender la mise en oeuvre des politiques publiques. Tous les outils, y compris en termes d'évaluation ex-ante et ex-post sont en place pour passer d'une logique de moyens à une logique d'objectifs.
2. Les marges de manoeuvre financières à la disposition des ARS doivent être confortées mais ne pourront que rester limitées par rapport à l'ensemble de l'Ondam
a) Le Fonds d'intervention régional (FIR) : une opportunité récente...
Le Fonds d'intervention régional a été créé par la loi de financement de la sécurité sociale pour 2012 ; il vise à donner aux agences régionales de santé une plus grande souplesse dans la gestion de certains de leurs crédits.
|
Article L.1435-8 du code de la santé publique Un fonds d'intervention régional finance, sur décision des agences régionales de santé, des actions, des expérimentations et, le cas échéant, des structures concourant à : 1° La permanence des soins, notamment la permanence des soins en médecine ambulatoire ... et la permanence des soins en établissement de santé ... ; 2° L'amélioration de la qualité et de la coordination des soins. Des aides peuvent être accordées à ce titre à des professionnels de santé, à des regroupements de ces professionnels, à des centres de santé, à des pôles de santé, à des maisons de santé, à des réseaux de santé, à des établissements de santé ou médico-sociaux ou à des groupements d'établissements, ... ; 3° L'amélioration de la répartition géographique des professionnels de santé, des maisons de santé, des pôles de santé et des centres de santé ; 4° La modernisation, l'adaptation et la restructuration de l'offre de soins dans le cadre des contrats prévus à l'article L. 6114-1 et conclus avec les établissements de santé et leurs groupements, ainsi que par le financement de prestations de conseil, de pilotage et d'accompagnement des démarches visant à améliorer la performance hospitalière ; 5° L'amélioration des conditions de travail des personnels des établissements de santé et l'accompagnement social de la modernisation des établissements de santé ; 6° La prévention des maladies, la promotion de la santé, l'éducation à la santé et la sécurité sanitaire ; 7° La mutualisation au niveau régional des moyens des structures sanitaires, notamment en matière de systèmes d'information en santé et d'ingénierie de projets ; 8° La prévention des handicaps et de la perte d'autonomie ainsi qu'aux prises en charge et accompagnements des personnes handicapées ou âgées dépendantes. ... |
Le FIR est alimenté par des recettes en provenance de l'assurance maladie, de l'Etat et, le cas échéant, de la Caisse nationale de solidarité pour l'autonomie. Il regroupe en fait des financements déjà très majoritairement gérés par les ARS mais dans des enveloppes distinctes et cloisonnées, que ce soit dans les missions d'intérêt général et d'aide à la contractualisation, le Fiqcs (fonds d'intervention pour la qualité et la coordination des soins), le Fmespp (fonds de modernisation des établissements de santé publics et privés) ou la mission « Santé » du budget de l'Etat. Des fonds auparavant gérés par les caisses d'assurance maladie en faveur de la prévention et l'éducation à la santé s'y sont agrégés.
Le FIR permet le décloisonnement des crédits et finance principalement trois domaines : la permanence des soins, tant ambulatoire qu'en établissement ; la prévention ; la qualité et la performance des soins. Les ARS peuvent redéployer les crédits au sein du FIR sous la réserve que les crédits de prévention et médico-sociaux soient « sanctuarisés » et ne financent pas des dépenses de soins 47 ( * ) .
Les orientations nationales du FIR sont définies par le CNP, qui est également chargé du contrôle et du suivi de la gestion du fonds. Un arrêté répartit par région les crédits du FIR.
En 2012 , les crédits du FIR se sont élevés à 1,3 milliard d'euros 48 ( * ) , dont 910 millions en provenance de l'assurance maladie, 173 millions de l'Etat et 245 millions de deux fonds préexistants (Fiqcs et Fmespp) eux-mêmes alimentés par l'assurance maladie. Un rapport d'activité 2012 du FIR a été transmis par le Gouvernement au Parlement en novembre 2013.
En 2013 49 ( * ) , les crédits alloués au FIR ont été élargis à certaines aides à la contractualisation et missions d'intérêt général, ainsi qu'à des crédits médico-sociaux (GEM et MAIA). Une enveloppe de 5 millions d'euros (192 308 euros par région) a également été insérée au titre du financement de la démocratie sanitaire. Les crédits totaux du FIR se sont élevés à 3,3 milliards d'euros , dont 3,1 milliards de l'assurance maladie, 139 millions de l'Etat (en forte baisse par rapport à 2012) et 73 millions de la CNSA. D'importantes mesures de gels de crédits ont été décidées : 77 millions d'euros au total, soit plus de 2 % des crédits, dont 2 millions sur les crédits de l'Etat et 75 millions sur le reste du FIR au titre de la maîtrise de l'Ondam.
A l'occasion de la loi de financement de la sécurité sociale pour 2014, le Gouvernement a décidé, après avis favorable de la commission des affaires sociales, de créer un septième sous-objectif de l'Ondam consacré au FIR. Cette mesure correspond au souhait émis par le Sénat dès 2011 que le Parlement dispose d'informations complètes sur ce fonds. Pour 2014, la contribution de l'assurance maladie au FIR (hors dotations de l'Etat et de la CNSA) s'élève ainsi à 3,2 milliards d'euros.
b) ... nécessairement limitée
Dans le chapitre consacré aux ARS de son rapport sur la sécurité sociale de 2012, la Cour des comptes met notamment en avant les faibles marges de manoeuvre des agences : elle indique par exemple que les ARS peuvent influer sur environ 3 milliards d'euros soit seulement 2 % des dépenses de leur ressort.
Cette présentation formellement exacte mérite cependant d'être remise dans le contexte global des dépenses de l'assurance maladie. La très grande majorité de l'Ondam correspond en effet à des tarifs, à des prix ou à des honoraires fixés nationalement .
Par exemple, l'objectif de dépenses liées au établissements de santé pour la part MCO (médecine, chirurgie, obstétrique) s'est élevé à 45 milliards d'euros en 2010, ce qui correspond aux tarifs des GHS, au prix des médicaments ou dispositifs médicaux facturés en sus et aux services financés hors T2A (urgences...). Les autres établissements de santé (soins de suite et de réadaptation, soins psychiatriques, unités de longue durée) ont représenté 18 milliards. Dans le domaine des soins de ville, la part des dépenses qui n'est pas liée à un prix ou à un tarif est marginale : en 2012, la rémunération des médecins liée à des objectifs de santé publique a été inférieure à 300 millions d'euros sur une masse d'honoraires proche de 27 milliards. Autre exemple, les dépenses de médicaments remboursées en ville (23 milliards d'euros en 2011) représentent plus de 13 % des dépenses totales de l'assurance maladie entrant dans le champ de l'Ondam et correspondent uniquement au prix du médicament auquel est appliqué un taux de remboursement.
En conséquence, sauf à leur permettre de fixer le tarif des consultations médicales, le prix des médicaments, leur taux de remboursement ou encore les tarifs hospitaliers, donner des marges de manoeuvre financières aux ARS ne peut porter, par construction, que sur une part très faible des dépenses d'assurance maladie .
Par ailleurs, les lignes de crédits ne sont pas uniquement des inscriptions comptables, elles correspondent au financement des acteurs de terrain : professionnels, maisons de santé, établissements... La marge de manoeuvre effective de l'ARS ne peut donc là aussi que porter sur une part minime des crédits, en particulier dans une période où l'Ondam augmente plus faiblement que les années précédentes.
En définitive, la fongibilité des crédits et la capacité des ARS à les réorienter ne doit pas être surestimée ; elle est extrêmement contrainte par la réalité du terrain et par la construction historique de notre système de santé. Aller beaucoup plus loin que le FIR actuel nécessiterait de réfléchir à différencier les prix et les tarifs selon les régions, ce que personne n'envisage aujourd'hui sérieusement.
Pour autant, il sera utile d'envisager une extension du FIR aux dernières lignes de crédits qui n'y sont pas encore intégrées, en particulier une grande partie du reste des Migac, mais uniquement lorsque l'outil sera pleinement opérationnel et que les ARS seront en capacité d'absorber une telle évolution, tant en termes de personnel que de procédures.
c) Une complexité inutile dans la gestion des crédits
On peut tout d'abord relever que les ARS ne disposent que très tardivement des informations relatives au FIR : en 2013, la circulaire générale date du 14 mai, alors même qu'elle a été validée par le CNP le 15 mars... ; l'arrêté fixant le montant des crédits attribués aux ARS date du 3 mai et n'a été publié au journal officiel que le 29 mai. On peut s'interroger sur ce calendrier qui ne peut que limiter très fortement la capacité de développer la fongibilité des crédits : en effet, les équipes des agences ne peuvent évaluer leurs marges de manoeuvre qu'à partir de cette circulaire et de cet arrêté et elles ne peuvent réfléchir qu'ensuite aux projets que l'agence pourrait ainsi financer. Sans compter les délais éventuels d'appels d'offres ou de consultation et mobilisation des acteurs de terrain qui mettent effectivement en oeuvre ces projets. Il est vrai qu'en 2013, le champ du FIR a été sensiblement élargi, ce qui a peut-être retardé le processus d'élaboration des enveloppes. On peut espérer que ce ne sera pas le cas en 2014.
Surtout, l'article L. 1435-10 du code de la santé publique prévoit que la gestion comptable et financière du fonds est confiée à la caisse nationale d'assurance maladie qui peut déléguer une partie des crédits aux ARS. Cette décision, inspirée d'un objectif de transparence, de contrôle et de continuité dans la gestion des crédits, se révèle finalement porteuse de complexité et de coûts administratifs.
Le déplacement de vos rapporteurs à l'ARS de Corse a particulièrement mis en avant ces difficultés. On les « visualise » d'ailleurs assez clairement en regardant le tableau de la gestion comptable du FIR.
Extrait de la circulaire relative aux modalités de mise en oeuvre du FIR en 2013 :
Toutes les dépenses sont engagées par l'ARS mais, pour la liquidation, le contrôle et le paiement effectif, les rôles sont partagés entre l'ARS et la caisse primaire.
Cette situation, qui ne facilite pas non plus la fongibilité, est particulièrement chronophage tant pour l'assurance maladie que pour l'ARS, au moment où les contraintes sont fortes en termes de personnel, entraîne parfois des doublons et peut générer des relations tendues entre les partenaires, sans nécessairement garantir un meilleur suivi ou une meilleure lisibilité des crédits. C'est pourquoi, à partir du moment où le « reporting » est réalisé de manière satisfaisante, la mission est favorable à ce que les ARS assurent la gestion comptable et financière de l'ensemble du FIR.
|
Propositions
- stabiliser à court terme son champ d'intervention ; - transférer la gestion des crédits de l'assurance maladie vers les ARS ; - lui donner la capacité de financer des projets de manière pluriannuelle. |
B. Les liens entre l'Etat et l'assurance maladie : quels acteurs pour la stratégie nationale de santé ?
1. L'exemple de la gestion du risque
Dérivée du vocabulaire de l'assurance, la notion de gestion du risque est apparue dans les années 90 dans le secteur de la sécurité sociale. Définie formellement dans l'ordonnance de 1996 relative à l'organisation de la sécurité sociale 50 ( * ) comme « les actions à mener de façon coordonnée par les services administratifs [des caisses primaires d'assurance maladie] et l'échelon local du contrôle médical », cette politique est au coeur de la réforme de l'assurance maladie de 2004 51 ( * ) qui en a fait une mission importante de l'Uncam et de la Cnam. Celle-ci a alors mis en oeuvre une politique particulièrement volontariste.
Alors que l'assurance maladie avait développé « une ingénierie globale de la gestion du risque », selon les termes d'un rapport de l'Igas 52 ( * ) , et que le ministère de la santé restait, de son côté, largement en retrait de cette approche de la maîtrise des dépenses de santé, la loi HPST a constitué une profonde rupture organisationnelle . Les travaux préparatoires ont opposé deux visions avec, schématiquement d'un côté, le transfert complet de la compétence aux nouvelles ARS et, de l'autre, la création d'une direction régionale de l'assurance maladie dédiée et distincte des agences.
Cette question a été particulièrement débattue durant l'examen du projet de loi à l'Assemblée nationale et au Sénat. Finalement, l'article L. 1431-2 du code de la santé publique prévoit que les ARS « définissent et mettent en oeuvre, avec les organismes d'assurance maladie et avec la CNSA, les actions régionales prolongeant et complétant les programmes nationaux de gestion du risque et des actions complémentaires ». La définition elle-même de la gestion du risque reste large et floue : « Ces actions portent sur le contrôle et l'amélioration des modalités de recours aux soins et des pratiques des professionnels de santé en médecine ambulatoire et dans les établissements et services de santé et médico-sociaux ».
Le CNP est chargé de veiller à la cohérence des politiques que les agences mettent en oeuvre en termes de gestion du risque et l'article L. 182-2-1-1 du code de la sécurité sociale prévoit que l'Etat et l'Uncam concluent « un contrat qui détermine les objectifs pluriannuels de gestion du risque communs aux trois régimes membres de l'Uncam visant à promouvoir des actions relatives à la prévention et l'information des assurés, ainsi qu'à l'évolution des pratiques et de l'organisation des professionnels de santé et des établissements de santé, de manière à favoriser la qualité et l'efficacité des soins. Le contrat d'objectifs définit les actions mises en oeuvre à ces fins par chacun des signataires. Les programmes nationaux de gestion du risque sont élaborés conformément aux objectifs définis par le contrat d'objectifs. ».
En pratique, l'adoption de la loi HPST a d'abord entraîné un transfert aux ARS de nombre des agents de l'assurance maladie qui s'occupaient de gestion du risque et a donc accru les compétences de l'Etat via les ARS dans ce secteur. Pour autant, la loi ne délimite clairement ni le champ de la gestion du risque ni les responsabilités ou le partage des tâches entre les différents acteurs : l'assurance maladie et l'Etat concluent au niveau national un contrat pluriannuel et élaborent des programmes nationaux, mais ils peuvent également développer leur propre politique ; les ARS peuvent compléter ces programmes par des actions qu'elles décident. Par exemple, l'assurance maladie amplifie ses efforts de déploiement des programmes Sophia ou Prado pour les patients diabétiques et les parturientes.
Ainsi, une instruction du CNP du 19 juillet 2010 a fixé dix priorités de gestion du risque aux ARS : insuffisance rénale chronique ; efficience des Ehpad ; prescription dans les Ehpad ; chirurgie ambulatoire ; transports sanitaires ; prescriptions hospitalières exécutées en ville ; imagerie médicale ; soins de suite et de réadaptation ; prescription de médicaments et de dispositifs médicaux sur la liste en sus ; permanence des soins ambulatoire et hospitalière.
Partie de la transposition d'une logique assurantielle dans le monde de la sécurité sociale, la gestion du risque est aujourd'hui une notion essentielle car elle vise à mettre en place une maîtrise « qualitative », plus que « comptable », des dépenses d'assurance maladie : il s'agit de convaincre et d'accompagner les professionnels, les établissements et les patients dans une évolution des pratiques pour conserver une qualité de prise en charge à un coût moindre.
A l'occasion du séminaire des directeurs généraux auquel vos rapporteurs ont pu assister en juillet 2013, un bilan des programmes de gestion du risque a été discuté de manière tout à fait intéressante. Etaient ainsi présents les DG d'ARS et les représentants des administrations centrales concernées et de l'assurance maladie.
Si d'importants efforts en matière de gestion du risque ont été produits, longtemps à la seule initiative de l'assurance maladie, et de réels succès constatés, vos rapporteurs regrettent cependant le caractère éparpillé et technocratique de cette politique. La répartition des rôles entre l'assurance maladie et l'Etat, mais aussi entre les niveaux central et régional, manque encore de cohérence, ce qui ne peut que fragiliser les programmes mis en oeuvre.
2. Faciliter l'accès aux données de santé dans un cadre légal protecteur des libertés publiques
La gestion du risque et plus globalement l'ensemble de la politique des ARS ne peuvent être menées que si elles peuvent utiliser l'ensemble des systèmes d'information qui rassemblent des données de santé. Le législateur a d'ailleurs prévu un accès spécifique des ARS à ces données, qu'elles proviennent des établissements, de l'assurance maladie ou de la CNSA.
|
Article L. 1435-6 du code de la santé publique L'agence régionale de santé a accès aux données nécessaires à l'exercice de ses missions contenues dans les systèmes d'information des établissements de santé et des établissements et services médico-sociaux ainsi que des organismes d'assurance maladie et de la Caisse nationale de solidarité pour l'autonomie [...]. Cet accès est assuré dans des conditions garantissant l'anonymat des personnes bénéficiant de prestations de soins ou de prises en charge et d'accompagnements médico-sociaux dans le respect des dispositions de la loi n° 78-17 du 6 janvier 1978 relative à l'informatique, aux fichiers et aux libertés. [...] Les agents de l'agence régionale de santé ayant la qualité de médecin n'ont accès aux données de santé à caractère personnel que si elles sont strictement nécessaires à l'accomplissement de leurs missions, dans le respect de l'article 226-13 du code pénal. [...] La Caisse nationale de l'assurance maladie des travailleurs salariés met à la disposition des agences régionales de santé les applications informatiques et les accès à son système d'information nécessaires pour l'exercice de leurs missions. Une convention nationale conclue entre la Caisse nationale de l'assurance maladie des travailleurs salariés et l'autorité compétente de l'Etat pour le compte des agences régionales de santé fixe le contenu et les conditions de cette mise à disposition et des services rendus. |
Ainsi, en ce qui concerne le Sniiram 53 ( * ) , l'ensemble du personnel des ARS est censé avoir accès aux données agrégées et à l'échantillon généraliste de bénéficiaires 54 ( * ) , les médecins de l'agence ayant accès à l'ensemble des données.
Malgré une rédaction à la fois large et précise de l'article L. 1435-6, l'examen des derniers projets de loi de financement de la sécurité sociale a montré des insuffisances dans l'accès des ARS aux données du Sniiram, chacun des acteurs se renvoyant la responsabilité de tel ou tel blocage. Il a ainsi fallu insérer un paragraphe spécifique sur cette question dans l'article 48 de la loi de financement pour 2013 55 ( * ) relatif à l'expérimentation d'un parcours de santé des personnes âgées en risque de perte d'autonomie (Paerpa).
Le rapport de Pierre-Louis Bras sur la gouvernance et l'utilisation des données de santé 56 ( * ) a qualifié le dispositif global d'accès aux données de santé de « peu efficace et peu cohérent ». Selon le rapport, le régime spécial appliqué aux ARS a suscité « un vif mécontentement des statisticiens » au sein des agences, constat corroboré à l'occasion des auditions de vos rapporteurs et de leur déplacement en Corse. Ces difficultés proviennent notamment d'une interprétation restrictive de la Cnil en ce qui concerne le croisement des données dites sensibles (dates de soins, code postal du domicile, date de naissance, date de décès). Un autre argument a été utilisé lors des rencontres à l'ARS de Corse : la grande difficulté pour les agents de l'assurance maladie transférés dans les ARS de continuer de suivre les évolutions des bases de données et de conserver un niveau de compétences actualisé.
La ministre des affaires sociales et de la santé a chargé la Drees d'évaluer le rapport de Pierre-Louis Bras et de proposer des modifications s'inscrivant dans le cadre de la stratégie nationale de santé. De son côté, le Sénat a constitué une mission commune d'information sur l'accès aux documents administratifs et aux données publiques, qui a d'ores et déjà organisé plusieurs auditions sur les données de santé 57 ( * ) .
Vos rapporteurs estiment nécessaire d'améliorer l'accès aux données de santé pour les agents des ARS, en particulier dans le cadre des réflexions sur la mise en place de parcours de santé, mais dans un cadre global fixé par le législateur et qui assure la sécurité de ces informations, qui ne sont pas du tout anodines.
|
Proposition
|
3. Renforcer les moyens d'action des ARS dans le secteur ambulatoire
Depuis la création de la sécurité sociale après la seconde guerre mondiale, un partage des rôles s'est opéré entre l'Etat et l'assurance maladie : au premier, la régulation du secteur hospitalier ; à la seconde, celle des soins de ville et des professionnels libéraux. La réforme de l'assurance maladie de 2004 58 ( * ) , qui a nettement réduit les compétences du conseil d'administration de la Cnam au profit d'un directeur général nommé par l'Etat mais relativement indépendant, n'a pas modifié sensiblement ce partage historique.
Parmi les multiples différences entre les ARH et les ARS, l'élargissement du champ de compétences au secteur médico-social et aux soins de ville constitue un élément essentiel de la création des nouvelles agences. Pourtant, même si les nouveaux schémas régionaux d'organisation des soins comprennent bien un volet « ambulatoire », celui-ci reste indicatif et peu prescriptif, en particulier après l'insertion du rappel du « principe de liberté d'installation des professionnels de santé » par la loi « Fourcade » 59 ( * ) .
Mais au-delà de cet aspect symbolique, les ARS ne disposent en tout état de cause que de peu de moyens d'action sur les professionnels libéraux : leurs honoraires et d'éventuelles prescriptions dans l'organisation de leur travail relèvent de la négociation que les syndicats mènent avec l'Uncam au niveau national. Dans le secteur hospitalier, les ARS ne disposent pas de la capacité de fixer les tarifs, mais nombre d'autres outils, principalement en direction des établissements publics, sont à leur discrétion : autorisation d'équipement lourd ; contrôle du budget (état prévisionnel des recettes et des dépenses), des investissements ou de la capacité d'emprunt, etc. Dans le secteur libéral, les ARS disposent de quelques enveloppes financières pour aider par exemple les projets de maisons de santé ; elles peuvent également mobiliser des crédits du Fonds d'intervention régional, dans les contraintes légales ou pratiques relevées précédemment.
La question de la dichotomie entre l'assurance maladie et l'Etat est ancienne et ne pourrait se résoudre simplement. L'assurance maladie, qui a pris une place prédominante dans la maîtrise des dépenses publiques et dans la mise en oeuvre de la politique de gestion du risque, doit-elle se cantonner strictement à un rôle de payeur des prestations ? L' impérieuse nécessité de la mise en place de parcours de santé rend cette question plus aiguë, non seulement pour des raisons financières mais surtout pour des questions de qualité de la prise en charge et de bien-être des patients.
Les conventions entre l'assurance maladie et les professionnels libéraux fixent certes les tarifs et honoraires mais elles organisent aussi d'autres éléments, que ce soit en matière de prévention, de prise en charge des malades chroniques, d'organisation du cabinet, d'objectifs de santé publique, voire de répartition sur le territoire pour les infirmières et les masseurs-kinésithérapeutes. Or, les enveloppes financières liées à des rémunérations plus forfaitaires ou à des objectifs de santé publique prennent dorénavant une place sensible dans les rémunérations globales des professionnels.
On pourrait donc imaginer a minima que l'Uncam continue de négocier les conventions qui fixeraient les tarifs et honoraires, mais qui définiraient en outre une enveloppe globale pour les autres types de rémunérations. Cette dernière enveloppe pourrait être gérée en tout ou partie par les ARS selon les besoins de santé propres au territoire. Cette solution, qui ne manquerait pas de compliquer la tâche de négociateur de l'Uncam car elle aurait peu de visibilité sur la répartition de cette enveloppe, entraînerait de légères différences de rémunérations entre professionnels selon leur lieu d'exercice ce qui n'aurait pas nécessairement la faveur des syndicats représentatifs, mais elle présente l'avantage d'être neutre pour les patients. Elle mérite donc d'être expertisée plus avant dans le cadre de la préparation de la prochaine loi de financement de la sécurité sociale ou de la stratégie nationale de santé. Cette dernière devra, quel que soit l'outil choisi, renforcer les moyens d'action des ARS sur la régulation des soins de ville pour parfaire la réforme de la loi HPST.
|
Proposition
|
Travaux de la mission
I. Auditions de la Mecss
Audition de M. Christophe JACQUINET, président du collège des directeurs généraux des agences régionales de santé (ARS), directeur général de l'ARS Rhône-Alpes (mardi 12 février 2013)
M. Yves Daudigny, président . - Nous accueillons Christophe Jacquinet, directeur général de l'ARS Rhône-Alpes après avoir été celui de l'ARS Picardie, et président du collège des directeurs généraux d'ARS. Monsieur le directeur général, nous vous avions déjà reçu l'an passé dans le cadre de la préparation de notre rapport sur le financement des établissements de santé. Cette année, le thème que nous avons retenu pour l'un de nos rapports vous concerne encore plus directement, puisqu'il s'agit des ARS.
Créations de la loi HPST, les ARS ont occupé de nombreuses heures de débats lors de l'examen de ce projet de loi en 2009. Si elles s'inscrivent dans une forme de prolongement des politiques précédentes, elles constituent également une évolution très sensible dans l'organisation du système de santé en France. Dans son rapport annuel sur la sécurité sociale de septembre dernier, la Cour des comptes a consacré un chapitre aux ARS. La Cour estime que cette réforme structurelle majeure a été mise en place rapidement et dans des conditions satisfaisantes. Elle pointe certaines difficultés, dont le pilotage national trop peu stratégique ou le rôle encore prégnant des administrations centrales. Après trois ans de fonctionnement, nous disposons d'un recul suffisant pour évaluer les conditions de la mise en place des agences et la manière dont elles exercent les compétences qui leur ont été attribuées par le législateur. Nous souhaitons également nous projeter vers l'avenir et proposer d'ores et déjà les adaptations qui sembleraient nécessaires.
M. Christophe Jacquinet, président du collège des directeurs généraux des agences régionales de santé (ARS), directeur général de l'ARS Rhône-Alpes . - Le processus de création d'agences remonte quasiment à 1995, avant même la mise en place des agences régionales de l'hospitalisation (ARH). Pour ce qui est des ARS, nous disposons maintenant d'un recul de presque quatre ans, en incluant la période de préfiguration qui s'est étendue de novembre 2008, avec la nomination d'un secrétaire général missionné pour leur mise en place, à mars 2010. C'est en octobre 2009 que les vingt-six préfigurateurs ont été nommés. Cette période a été suivie, entre le 1 er avril 2010 et la fin de l'année 2012, de l'installation des agences et de l'adoption de vingt-cinq des vingt-six projets régionaux de santé (PRS).
M. Alain Milon, rapporteur . - Quelle région n'a pas adopté son PRS ?
M. Christophe Jacquinet . - La Martinique.
Les ARS ont su faire preuve de leur utilité. Elles sont nécessaires à la mise en place d'une politique de santé territorialisée et font dorénavant pleinement « partie du paysage ». Vendredi dernier, dans son discours de Grenoble sur la stratégie nationale de santé, le Premier ministre a d'ailleurs annoncé qu'il entendait donner plus de moyens aux ARS et renforcer la gouvernance entre le régulateur et le financeur, tant au niveau national que local.
L'environnement évolue très rapidement depuis 2008, en particulier du fait de la dégradation de la situation économique et financière. Dans ce cadre, les ARS sont confrontées à trois enjeux majeurs. Le premier est celui du respect de l'objectif national des dépenses d'assurance maladie (Ondam). Pour 2013, sa progression est fixée à 2,7 %. Du fait des mécanismes de mise en réserve prudentielle et des contraintes financières que je viens d'évoquer, nous sommes dans une logique d'obligation de résultats.
Le deuxième enjeu est celui de l'égalité d'accès aux soins. Il est rendu d'autant plus prégnant par le développement de la précarité sociale et de la perte d'autonomie. Or le premier déterminant de l'accès aux soins réside dans leur bonne organisation, en particulier pour les soins de premier recours. Sur ce sujet, la ministre des affaires sociales et de la santé a annoncé un « pacte territoire-santé » le 13 décembre dernier, élaboré à partir de constats partagés. Trois types de difficultés compliquent l'accès aux soins de premier recours : la diminution du « temps disponible » de médecins, en particulier de généralistes ; l'augmentation des maladies chroniques et de la perte d'autonomie ; la moindre attractivité des territoires isolés, qu'ils soient urbains ou ruraux, liée aux contraintes personnelles des jeunes générations de médecins ainsi qu'à la diminution de leur nombre, qui leur ouvre une plus large capacité de choix pour leur lieu d'exercice.
Enfin, un dernier enjeu est celui de la baisse des moyens, en particulier humains, dont disposent le régulateur et le financeur. En d'autres termes, les ARS doivent aujourd'hui faire mieux avec moins de moyens. L'obligation d'efficience qui s'applique à l'ensemble du système de santé touche également les ARS. C'est sans doute pour cette raison que le Premier ministre a évoqué cette question comme l'une des dix orientations de la stratégie nationale de santé, dont les ARS sont des acteurs.
Trois thématiques particulières tiennent à coeur des directeurs généraux, en particulier dans la définition des PRS : la politique du parcours de santé et le renforcement des soins de premier recours ; la collaboration entre les professionnels de santé, pour laquelle il est nécessaire d'aller plus loin que ce qui est prévu à l'article 51 de la loi HPST ; l'amélioration de la gouvernance du système de santé. Sur ce dernier point, la création des ARS a été une deuxième étape, après celle des ARH. Le Gouvernement semble aujourd'hui prêt à en engager une nouvelle.
M. Jacky Le Menn, rapporteur . - Je vais m'attarder sur quelques points issus des constats effectués la Cour des comptes dans son rapport de septembre 2012. Elle estime que les administrations centrales n'ont pas tiré toutes les conséquences de la création des ARS. Elle s'interroge sur le degré d'autonomie dont disposent les agences et regrette le maintien d'une organisation « en tuyaux d'orgues » de la politique de santé.
La collaboration avec les services de l'assurance maladie constitue un autre point d'attention pour la Cour. A-t-elle, de votre point de vue, totalement intégré et accepté le fait qu'une partie de ses compétences soit désormais exercée par les ARS ?
La Cour s'interroge également sur les leviers financiers dont disposent les ARS. Nonobstant la mise en place du fonds d'intervention régional (FIR), il semble que les marges de manoeuvre susceptibles de permettre aux agences d'asseoir la transversalité de leurs actions soient réduites.
M. Alain Milon, rapporteur . - Les ARS regroupent des personnels aux statuts différents. Dans quelle mesure arrivent-ils à travailler ensemble ? Quelles sont les difficultés rencontrées dans la gestion des ressources humaines ?
Dans le cadre de la rédaction de notre rapport sur la tarification à l'activité (T2A), nous avons visité plusieurs ARS. J'ai été surpris par la qualité des locaux. Que sont devenus les locaux quittés par les services aujourd'hui regroupés au sein des ARS ?
M. Christophe Jacquinet . - Les personnels de l'Etat (affectés aux ARS et non en situation de détachement) et de l'assurance maladie ont conservé leur statut et il n'existe pas de statut propre aux ARS. Cela crée, il est vrai, une complexité juridique et limite l'autonomie dont disposent les ARS pour effectuer des recrutements ou définir les modalités d'évolution des carrières. Faut-il espérer autre chose ? Nous n'avons pas la réponse à cette question. A partir du moment où la loi n'a pas prévu de statut spécifique pour les ARS, il nous appartient de respecter le cadre fixé au plan national.
Au-delà de la complexité juridique que crée cette diversité des statuts, il existe également une difficulté en termes de gestion des ressources humaines. Nos agences doivent être capables d'accompagner les évolutions du système de santé telles qu'elles sont définies dans la stratégie nationale de santé. A côté des missions régaliennes qui leur sont confiées, elles doivent contribuer à améliorer l'efficience du système de santé. De ce point de vue, le manque de flexibilité dans la gestion des personnels peut rendre plus long l'accompagnement de ces évolutions. Je souligne cependant que la diversité des statuts n'empêche pas les agents de se sentir pleinement intégrés dans les ARS ni l'émergence progressive d'une identité commune. Certes, des divergences de statuts, de rémunération et de rythme de travail demeurent, par exemple entre les médecins conseil de l'assurance maladie et les médecins inspecteurs de santé publique de l'Etat. De façon marginale, cela peut créer un frein à l'émergence une identité partagée. Cependant, à titre personnel, je ne pense pas qu'il s'agisse là du handicap majeur auquel sont confrontées les ARS.
En ce qui concerne l'immobilier, tous les sièges et toutes les délégations départementales des ARS n'ont pas été installés dans des locaux neufs. Une grande partie des locaux occupés précédemment par les services fusionnés ont été repris. Cependant, des baux locatifs privés ont parfois dû être conclus en raison du manque de place à certains endroits. Des investissements ont également été réalisés pour densifier les locaux, conformément aux orientations fixées par la politique de réforme de l'administration territoriale de l'Etat. En dehors de ces investissements, le regroupement des personnels s'est effectué à budget constant. En Picardie, l'ARS s'est installée dans les anciens locaux de la direction régionale des affaires sanitaires et sociales (Drass). Cela n'a pas été possible en Rhône-Alpes où l'ARS a dû conclure de nouveaux baux privés. Le préfet de région, responsable du schéma immobilier de l'Etat, n'était pas en mesure de trouver dans le domaine public des locaux susceptibles de nous accueillir. Au-delà de la diversité des situations, l'objectif commun est de regrouper l'ensemble des agents travaillant au siège de l'ARS ou en délégation départementale sur un seul site. Cela ne sera possible pour l'ARS Rhône-Alpes qu'en septembre prochain.
Je passe maintenant à la question de l'organisation du pilotage des ARS. Il faut considérer les évolutions sur ce point au regard de la situation antérieure. Les actuels dirigeants d'ARS qui étaient auparavant directeurs d'ARH estiment que les dispositifs de coordination ont considérablement évolué, à la fois entre les administrations centrales et avec les régimes d'assurance maladie. On a aujourd'hui le sentiment que le pilotage de la politique de santé nationale, qui s'effectue au sein du conseil national de pilotage (CNP) des ARS, est véritablement unifié. La coordination du réseau des ARS est assurée par le secrétariat général des ministères chargés des affaires sociales, qui a connu une forte montée en puissance. C'est pourquoi je ne parlerai pas d'une structure en tuyaux d'orgue : il existe une cohérence entre l'organisation opérationnelle du réseau des ARS, sous l'autorité du secrétaire général, et le pilotage par le CNP, coordonné par ce même secrétaire général. Ces orientations transparaissent bien dans la feuille de route qui a été adressée par la ministre des affaires sociales et de la santé au nouveau secrétaire général, Denis Piveteau.
Une étape supplémentaire a ainsi été franchie depuis la création des ARS. De manière tout à fait nouvelle, toutes les instructions émanant des administrations centrales sont désormais validées par le conseil national de pilotage, ce qui permet de faire jouer la transversalité. Les administrations centrales doivent davantage se tourner vers le cadrage stratégique des ARS, et notamment développer une compétence d'appui à travers l'émission de guides méthodologiques. L'évolution est donc très satisfaisante sur cette question, notamment par rapport aux constats faits par la Cour des comptes en septembre dernier.
S'agissant de la collaboration avec l'assurance maladie, des adaptations ont été nécessaires, en particulier entre le régime général et les ARS. De l'avis unanime des directeurs généraux d'ARS, les commissions régionales de gestion du risque, qui réunissent les trois principaux régimes d'assurance maladie, les complémentaires santé ainsi que les ARS, fonctionnent aujourd'hui de manière satisfaisante. Cette collaboration régulière, autour des dix programmes de gestion du risque fixés nationalement, a instauré une habitude et une volonté de travail en commun. Le conseil national de pilotage comprend des représentants de l'Union nationale des caisses d'assurance maladie, ce qui a également permis une évolution des mentalités. L'assurance maladie et les ARS ont aujourd'hui la volonté d'unir leurs forces autour de l'enjeu de l'efficience.
Une voie de progrès dans la collaboration entre les ARS et l'assurance maladie, qui a été proposée par le conseil national de pilotage, réside dans la thématique de la pertinence des actes. Il existe des difficultés autour de la logique de régulation prix/volume, en particulier sur l'activité hospitalière de court séjour du fait de la tarification à l'activité. On constate des taux de recours et des réalisations d'actes très différents d'une région à l'autre et même d'un territoire à l'autre. Des travaux sont actuellement menés qui recouvrent le sujet plus global de la pertinence des séjours, des modes de prise en charge et des parcours de soins. C'est à mon avis l'un des sujets sur lesquels les ARS et l'assurance maladie peuvent le plus unir leurs forces et leurs réflexions.
M. Jacky Le Menn, rapporteur . - Nous avions bien relevé ce problème de la pertinence des actes dans notre rapport consacré au financement des établissements de santé. Il nous avait été signalé que jusqu'à 20 % des actes seraient non pertinents ou redondants, ce qui constitue à la fois une source de désagréments pour les patients, voire d'effets iatrogènes, et un coût supplémentaire pour l'assurance maladie.
M. Christophe Jacquinet . - Un contrôle des actes nécessiterait des bataillons de contrôleurs dont nous ne disposons pas. Nous cherchons à évaluer, à travers certaines expérimentations et par la concertation avec les acteurs, comment pourrait être améliorée la pertinence des actes dans leurs indications et leur réalisation. Un travail est également mené sur la pertinence des prises en charge, notamment concernant la chirurgie ambulatoire dans le secteur hospitalier. Ces orientations nécessitent un travail de terrain très approfondi de l'assurance maladie et des ARS.
A propos du troisième point que vous avez soulevé, qui concernait le financement des ARS et le FIR, se pose la question du levier financier permettant aux ARS de mettre en oeuvre leur mission d'accompagnement de la transversalité. Le FIR, qui a été mis en place dans le courant de l'année 2012, représente à ce titre une avancée majeure, bien que d'un montant modeste : il représentait en 2012 environ 0,7 % des dépenses de l'Ondam et 1,5 milliard d'euros sur les 42 milliards mobilisables par les ARS. Au-delà d'une augmentation du montant alloué au FIR, qui permettrait de donner plus de marges de manoeuvre aux ARS pour faire vivre la transversalité, deux orientations peuvent être intéressantes. D'une part, prévoir que le montant alloué au FIR puisse évoluer plus rapidement que l'Ondam permettrait symboliquement de mettre l'accent sur l'enjeu de la territorialisation des politiques de santé, qui ne peut se faire que dans la transversalité et non dans la logique de cloisonnement des enveloppes. D'autre part, nous avons proposé il y a quelques mois d'isoler le FIR comme un sous-objectif de l'Ondam et ainsi de le sanctuariser.
M. Gilbert Barbier . - Vous avez indiqué, dans les réponses écrites que vous nous avez adressées, que la clé de la réussite dans l'accompagnement par les parlementaires et les grands élus locaux de la politique régionale de santé réside dans leur information régulière et dans le contact direct entre ces élus et le directeur général de l'ARS, et qu'il faut dès lors assurer avec ces élus des échanges réguliers sur la santé et l'autonomie. Je voudrais d'abord signaler que je suis très satisfait par cette réponse car la réalité est souvent différente sur le terrain, avec des réponses toutes faites....
J'aimerais ensuite vous interroger sur plusieurs points. Est-il possible de jouer au niveau régional entre les deux enveloppes sanitaire et médico-sociale ? S'agissant des relations entre les ARS et les unions régionales des professionnels de santé, le dialogue n'est-il pas souvent difficile à instaurer, comme j'en ai le sentiment de la part des professionnels de santé ? Dans ma région, la Franche-Comté, la désertification médicale pose problème ; que pensez-vous du récent rapport sénatorial sur ce sujet ? Une politique de restructuration des plateaux techniques est-elle prévue dans chaque région ? Enfin, quelles sont les relations entre les ARS et les centres régionaux de pharmacovigilance ?
M. Christophe Jacquinet . - En tant que directeur général d'ARS, je reçois de très nombreuses demandes qui émanent à la fois des élus et des professionnels de santé. Un bon directeur général d'ARS doit être capable de trouver le bon dispositif pour écouter tous ces acteurs, même s'il ne peut pas répondre à toutes leurs demandes. Il doit aussi pouvoir donner aux élus des éléments qui leur permettent d'expliquer la politique de santé que nous menons, dans un contexte où les attentes adressées au système de santé sont très fortes et vont en s'amplifiant.
S'agissant des marges de manoeuvre financières au niveau régional, il existe entre les enveloppes sanitaire et médico-sociale une fongibilité asymétrique au profit du secteur médico-social et de la prévention. Cette fongibilité s'effectue sur des opérations de conversion spécifiques et ponctuelles à la demande d'un directeur général d'ARS. Il ne lui est pas possible de transférer une enveloppe globale d'un secteur à l'autre. Une réflexion émergente chez les directeurs généraux d'ARS propose que soient renforcées les possibilités de fongibilité en dehors du FIR et donc l'autonomie des ARS. Cela permettrait de faire de la fongibilité au profit par exemple du secteur médico-social, ou bien en direction des soins de premier recours, qui sont au coeur de la coordination des parcours de santé, ou encore pour la prévention et l'éducation thérapeutique, qui sont actuellement les parents pauvres de notre politique.
Le dialogue avec les professionnels de santé a beaucoup progressé avec la mise en place des dix unions régionales de professionnels de santé (URPS) prévues par la loi HPST. L'existence d'un système de représentation des professionnels de santé est un enjeu considérable : on compte en effet 16 000 professionnels de santé libéraux dans la région Rhône-Alpes, mais ce constat vaut pour l'ensemble des régions. Deux difficultés doivent être mentionnées : la représentation de l'ensemble des professionnels de santé sous forme de fédérations régionales, qui n'est pas encore mise en place ; la question de la gouvernance locale et nationale entre l'assurance maladie, qui gère la convention avec les professionnels de santé, l'Etat et les ARS. C'est le coeur de la future réflexion sur la stratégie nationale de santé. Alors que les ARH relevaient d'une logique hospitalo-centrée traditionnelle, les directeurs généraux ont dû adapter leurs compétences et celles de leurs agents pour prendre en compte les attentes des professionnels de santé libéraux. L'évolution de la collaboration entre professionnels de santé, qui doit être promue par les ARS, est aujourd'hui un enjeu majeur dans l'objectif d'améliorer les parcours de santé des patients.
Cela m'amène à la question de la désertification, puisque celle-ci concerne en particulier les professionnels de santé en médecine générale. Un très grand nombre des recommandations préconisées par le rapport d'information du Sénat consacré aux déserts médicaux sont proches de celles qui figurent dans le pacte territoire-santé qui a été engagé le 13 décembre dernier par la ministre des affaires sociales et de la santé. L'une des mesures préconisées, la généralisation de la régulation de l'installation des professionnels de santé, fait cependant débat et ne figure pas dans le pacte.
Je peux comprendre que la question de la liberté d'installation se pose, puisqu'il est très difficile de faire venir des jeunes médecins dans des territoires isolés. Je considère cependant à titre personnel que les conditions ne sont pas réunies pour négocier une régulation de l'installation en médecine générale. Nous sommes aujourd'hui engagés au niveau régional avec l'ensemble des acteurs, les conseils généraux et régionaux, l'assurance maladie, les URPS, les conseils de l'ordre, pour développer les douze mesures du pacte territoire-santé. Nous voulons montrer que l'on peut organiser le système différemment, notamment dans la direction de la collaboration entre professionnels de santé.
Cette évolution est aujourd'hui une nécessité, puisque des rapports montrent que nous allons perdre, entre 2006 et 2020, près de 40 % du temps disponible en médecine générale rapporté à la population de plus de soixante-cinq ans. Cette perte de temps disponible est liée au développement des maladies chroniques et au vieillissement de la population, mais aussi au vieillissement des médecins eux-mêmes, à leur féminisation, à la réduction générale du temps de travail, à la diminution du nombre de médecins... Il en découlera un changement de modèle qui ne pourra se résoudre que par la modification de l'organisation entre professionnels de santé.
M. Jean-Marie Vanlerenberghe . - Votre discours est en complète contradiction avec les propos de M. Chassang, président de la confédération des syndicats médicaux français, qui a indiqué qu'il y aurait au contraire trop de médecins du fait de l'ouverture du numerus clausus ces dernières années. Arrêtons de tenir des discours en contradiction avec les réalités que nous constatons sur le terrain ! Je ne suis pas d'accord pour dire qu'on ne peut pas négocier avec les jeunes médecins. En tant qu'ingénieur, j'ai été lié à la sortie d'école par un contrat que je devais tenir, sans quoi je devais rembourser mes études. Ne serait-il pas possible de le faire avec des étudiants en médecine, avec des conditions qui restent à définir, comme le Sénat le propose ? Il est indispensable d'organiser des relations entre la médecine libérale et la médecine hospitalière pour faire des économies et assurer la qualité des soins, ce qui passe par une politique volontariste.
M. Christophe Jacquinet . - D'après les projections statistiques issues de différentes sources concordantes, compte tenu de la croissance démographique, le nombre de médecins par habitant atteindra son niveau le plus bas à l'horizon 2020-2025. Nous ne reviendrons au nombre actuel qu'en 2030. Ce constat fait consensus. J'ignore les propos tenus à ce sujet par le Président de la CSMF.
Indépendamment des évolutions démographiques, nous allons devoir faire face à la croissance du nombre de patients atteints de pathologies chroniques dont la proportion s'élèvera à vingt pour cent en 2030 contre quinze pour cent aujourd'hui. Le temps nécessaire à chaque médecin pour la prise en charge de ces patients va progressivement augmenter. Il s'agit d'un changement de paradigme considérable. Le doublement du numerus clausus n'y changera rien.
Je ne peux répondre à votre interpellation sur la possibilité de contractualisation avec les médecins car il revient au Gouvernement de définir la politique de santé nationale que les ARS appliquent sur leur territoire de compétence. Je constate cependant qu'un jeune médecin qui démarre aujourd'hui sa carrière à l'hôpital se forme pendant une période d'une douzaine d'années. A mon sens, la contractualisation que vous évoquez ne pourrait être introduite que pour les futurs médecins au moment où ils démarrent leurs études. Mais dans ce cas, les bénéfices attendus ne se manifesteront qu'après dix ou quatorze ans.
M. Yves Daudigny, président . - J'ai assisté hier, dans mon département, à la présentation du pacte territoire-santé par l'ARS de Picardie et souhaiterais vous livrer quelques chiffres. En 2011, 6 000 nouveaux médecins sont arrivés sur le marché du travail. Parmi eux, moins de dix pour cent s'installent dans le secteur libéral. Plus de vingt pour cent effectuent des remplacements, qui présentent le double avantage de moindres contraintes et de rémunérations plus élevées. Environ soixante pour cent se dirigent vers la médecine salariée. Dans ces conditions, la moyenne d'âge d'installation des médecins libéraux s'établit aujourd'hui à trente-huit ans. En outre, les femmes représentent dorénavant une majorité de nouveaux médecins.
M. Jacky Le Menn, rapporteur . - Je souhaiterais connaître votre analyse sur trois questions. Premièrement, il y a quelques mois, la Fédération hospitalière de France (FHF) appelait de ses voeux un moratoire sur les projets régionaux de santé (PRS) en soulignant que la voix des élus n'était pas assez prise en compte et en regrettant l'excès de technocratie dans ce domaine.
Deuxièmement, les interlocuteurs que nous rencontrons affirment souvent qu'ils souffrent d'une forme d'hégémonie de la part des directeurs d'ARS dans les relations qu'ils entretiennent avec ces derniers. Cela met mal à l'aise les chefs d'établissement au regard de ce que représentent leurs propres responsabilités.
Troisièmement, lors de nos auditions préparatoires à l'examen du projet de loi relatif à la biologie médicale, il nous est apparu que le rôle des ARS en tant que producteur de réglementation était minime et que le comité français d'accréditation (Cofrac) effectuait non seulement de l'expertise mais aussi de la réglementation. Ne faudrait-il pas réaffirmer le rôle des ARS de ce point de vue ?
M. Christophe Jacquinet . - S'agissant des PRS, il avait été décidé par le conseil national de pilotage que l'ensemble des projets devait être adopté avant la fin de l'année 2012. La demande de la FHF à la ministre est demeurée sans suite.
En ce qui concerne le rôle des élus, question qu'il faudrait étudier au cas par cas selon le territoire et la collectivité concernés, je rappelle que l'élaboration des PRS a été un processus très long pour toutes les ARS (presque deux ans pour des régions comme l'Ile-de-France et Rhône-Alpes). Après la phase de concertation, la loi oblige les ARS à engager une consultation juridique auprès de l'ensemble des collectivités, dont en particulier les conseils généraux et les communes. Les avis émis par les conseils généraux à cette occasion portaient majoritairement sur les politiques médico-sociales pour les personnes âgées et handicapées mais pas seulement. En ce qui concerne ma propre région Rhône-Alpes, la moitié des départements a émis un avis dans le domaine des soins de premier recours. L'un des départements a émis un avis réservé sur le PRS parce qu'il considérait que les moyens alloués aux questions de la démographie médicale et d'installation des médecins étaient insuffisants. Au regard des observations émises au cours de la consultation, nous avons par exemple renforcé la partie relative au soutien aux centres de santé. Les élus ont donc eu l'occasion de s'exprimer et de peser dans les débats sur l'élaboration des projets. A l'inverse des directeurs d'établissements sanitaires ou médico-sociaux ou des représentants de fédérations, les élus ne sont peut-être pas toujours assez disponibles ou impliqués dans la Conférence régionale de santé et de l'autonomie (CRSA) pour avoir l'impression de peser sur le contenu du PRS.
En ce qui concerne les relations entre les directeurs des ARS et les chefs d'établissement, elles ne sont pas de nature hégémonique. Le secteur hospitalier, en particulier public, a exprimé des inquiétudes face aux enjeux de la démographie médicale, des fortes différences de rémunération entre certaines spécialités selon qu'elles relèvent du secteur hospitalier public ou du secteur privé, de l'évolution tendancielle des dépenses de l'hôpital et des difficultés de la gestion hospitalière publique. A cela s'ajoute l'exigence de réduction du déficit hospitalier qui se trouve dans le contrat pluriannuel d'objectifs et de moyens conclu entre le ministre et les directeurs généraux d'ARS. La déclinaison sur chaque territoire des actions prévues pour faire face à l'ensemble de ces exigences a d'abord nécessité des ajustements et des concertations avec les directeurs d'hôpitaux. Je pense qu'après ce préalable, l'acculturation a eu lieu de part et d'autre. Il a fallu que chacun trouve sa place dans une organisation de l'ARS qui devenait très vaste et s'intéressait non plus seulement au secteur hospitalier mais aussi à la prévention, au secteur médico-social, à la santé environnementale ou encore à la veille et la sécurité sanitaires. Le secteur hospitalier a pu avoir l'impression d'une perte d'importance relative dans les missions conférées aux ARS, ce qui explique les inquiétudes dont vous avez fait état.
Pour répondre à votre dernière observation, les ARS ne suivent pas la question de l'accréditation des laboratoires de biologie médicale qui relève du Cofrac. Les normes émises dans ce domaine le sont soit au niveau national, soit dans le cadre de l'accréditation. Dès lors que les ARS vont perdre 10 % de leurs effectifs sur une période d'environ cinq ans alors même que de nouvelles missions leur ont été confiées, il n'est pas possible d'envisager que les ARS traitent également de la question du contrôle de ce secteur. Cela étant dit, certaines procédures pérennes de contrôle administratif, comme par exemple celles qui concernent les pharmacies d'officine, pourraient faire l'objet de réaménagements, sans que l'on touche au coeur des compétences des ARS.
M. René-Paul Savary . - Les présidents de conseils généraux connaissent bien l'exigence d'efficience au sein de leur propre collectivité. Les ARS sont la déclinaison d'une politique nationale au plan local. Il est vrai que les présidents de conseil généraux ont dû être vigilants pour éviter tout rapport hégémonique entre ARS et établissements hospitaliers. L'expérience aidant, chacun a trouvé sa place.
Vous proposez un abondement partiel du FIR par la CNSA, ce qui constituerait une forme de dévoiement. Il s'agit de fonds qui doivent revenir aux conseils généraux pour financer la prise en charge de la dépendance, donc le secteur médico-social. Les fonds qui seraient retirés à la CNSA le seraient automatiquement aux conseils généraux qui en ont besoin pour assurer le financement de l'allocation personnalisée d'autonomie (APA) et la prestation de compensation du handicap (PCH). La fongibilité du FIR risquerait finalement de s'effectuer au détriment du secteur médico-social. Plus largement, il importe d'approfondir la réflexion sur les missions qui incombent à chaque acteur pour parvenir à une meilleure adéquation des tâches.
En outre, s'agissant des contrats pluriannuels d'objectifs et de moyens conclus avec les établissements, nous sommes confrontés à un problème d'incohérence des délais, puisque les objectifs sont définis en début d'année tandis que les moyens définitifs ne le sont qu'en fin de période en fonction de l'enveloppe budgétaire. Une amélioration du dispositif pour mieux coordonner les actions s'avère nécessaire.
En tant que président de conseil général, je peux personnellement témoigner de l'importance des procédures de consultation engagées par les ARS. Le partage de l'information est une évolution positive. Cependant, les informations transmises par les agences au titre de la concertation sont si nombreuses qu'il n'est pas toujours possible de faire face.
Par ailleurs, l'élévation de l'âge moyen d'installation des médecins pose problème au regard des retraites servies par la caisse de retraite autonome des médecins de France (Carmf).
J'attire votre attention sur l'évolution engagée par les maisons de santé et les caisses d'assurance maladie : la rétribution des médecins ne dépend plus uniquement de l'acte mais aussi d'autres paramètres comme le degré d'informatisation des cabinets ou l'application de programmes de santé comme dans le domaine du diabète. Au final, les actes n'étant pas revalorisés, l'évolution des rétributions est surtout liée à des actes qui sont à mi-chemin avec la médecine salariée. Ceci me semble constituer une bonne synthèse pour ne pas passer trop brutalement d'un système de rémunération à l'acte à un système de médecine salariée.
J'ai été interpellé par le discours du Premier ministre sur la stratégie nationale de santé. Il semble privilégier les pôles de santé par rapport aux maisons de santé. J'aimerais avoir des précisions sur ce point. J'ai le sentiment que les maisons de santé répondent bien aux besoins observés sur le terrain, en particulier dans les territoires ruraux.
Je tiens à préciser que la prévention ne relève pas uniquement de l'assurance maladie ou des ARS et que les départements conduisent des actions dans ce domaine pour le secteur médico-social.
Mme Annie David, présidente . - J'ai accompagné le Premier ministre lors de son déplacement en Isère où il a notamment visité le pôle de santé de Saint-Martin-d'Hères. Ces structures peuvent exister à la fois en zone urbaine et rurale.
M. Christophe Jacquinet . - La principale particularité des centres de santé, qui peuvent être pluriprofessionnels ou non, est que les médecins qui y travaillent sont salariés. Les centres de santé sont inclus dans les douze mesures du pacte territoire-santé. Ils sont présentés comme un modèle à développer car répondant aux problèmes de précarité sociale et aux aspirations de plus en plus de jeunes médecins, qui souhaitent être salariés. Nous souhaitons développer l'installation de centres de santé portés par des hôpitaux publics, en particulier des hôpitaux de proximité. Les hôpitaux disposent en effet de la logistique nécessaire ainsi que de la capacité à recruter des médecins. Ils ont les moyens de développer un projet de territoire avec les centres de santé. Pour le moment, les centres de santé sont le plus souvent portés par des mutuelles. Ils le sont dans une moindre mesure par des collectivités territoriales et par le secteur associatif. De mon point de vue, ces structures offrent une réponse à la mise en place de soins de premier recours coordonnés et organisés. Développer les centres de santé ne constitue en aucun cas une remise en cause du modèle libéral d'exercice de la médecine.
Les maisons de santé et les pôles de santé s'inscrivent plus directement dans le modèle libéral. Contrairement au pôle de santé, la maison de santé n'est implantée qu'à un seul endroit. Elle est pluriprofessionnelle et regroupe au minimum trois professionnels de santé. Les maisons de santé les plus importantes en regroupent une vingtaine. Les premières maisons de santé ont été lancées à l'été 2010 dans le sillon de la loi HPST, sur la base d'un projet élaboré précédemment par l'assurance maladie.
De leur côté, les pôles de santé ont pour objectif de mettre en réseau des professionnels de santé, regroupés ou non au sein de maisons de santé, qui ne travaillent pas au même endroit. Le Premier ministre a en effet souligné la nécessité, dans certains territoires ruraux, de faire travailler les professionnels de santé en réseau.
M. Yves Daudigny, président . - Les deux solutions, maisons et pôles de santé, ne s'opposent pas mais sont complémentaires. Les propos du Premier ministre ont en effet pu porter à confusion.
M. Christophe Jacquinet . - Les ARS disposent d'une enveloppe au sein du FIR pour financer les maisons et les pôles de santé. La plateforme d'appui aux professionnels de santé (Paps), qui réunit l'assurance maladie, l'ARS, le conseil régional, les conseils généraux, les internes en médecine et l'URPS, permet de cofinancer l'immobilier selon des modalités communes.
Pour ce qui est de la concertation, les critiques sont connues : l'excès comme l'insuffisance de concertation sont toujours reprochés. C'est le législateur qui a souhaité un tel dispositif : la conférence régionale de santé et de l'autonomie et ses quatre commissions spécialisées, la conférence de territoire, les deux commissions de coordination des politiques publiques, compétentes en matière de prévention et pour le secteur médico-social. Les conseils généraux m'interpellent fréquemment sur le nombre de demandes de concertation qu'ils reçoivent. Peut-être faudra-t-il mieux structurer la démocratie sanitaire à l'avenir. Il est vrai que la préparation du PRS a été particulièrement chronophage. En Rhône-Alpes, elle a mobilisé 980 personnes extérieures à l'ARS pour un document final de 1 200 pages.
En ce qui concerne la CNSA, il n'est pas question de demander une enveloppe supplémentaire qui serait prélevée sur des ressources devant aller aux départements. Il s'agit de mobiliser, au sein de l'Ondam médico-social, des montants limités destinés à des actions transversales. Je pense en particulier au financement des filières gérontologiques.
M. René-Paul Savary . - Rien ne serait retiré aux fonds destinés aux départements pour abonder le FIR ?
M. Christophe Jacquinet . - L'Ondam médico-social n'est jamais affecté aux départements puisqu'il s'agit de financer les dépenses de soins des établissements médico-sociaux.
M. Yves Daudigny, président . - L'Ondam médico-social n'est en effet pas utilisé pour financer les dépenses des départements. En revanche, il est abondé par une partie du produit de la contribution de solidarité pour l'autonomie (CSA). C'est cet ensemble qui forme l'objectif global de dépenses (OGD). Les départements considèrent que le produit de la CSA doit être entièrement affecté aux départements pour le financement des prestations de solidarité, APA et PCH.
M. Christophe Jacquinet . - Le fait qu'une petite partie de l'Ondam médico-social soit affectée au FIR n'a aucune conséquence sur le niveau global de l'Ondam ni sur celui de l'OGD. L'objectif est notamment de mieux organiser le parcours de santé des personnes âgées. Une autre option, expérimentée dans certaines régions pour des montants limités, est d'utiliser l'enveloppe sanitaire du FIR pour financer des actions médico-sociales : il s'agit là de prémisses de fongibilité.
M. Yves Daudigny, président . - Je m'interroge sur les données de santé. De façon récurrente naissent des scandales liés à la mauvaise utilisation de certains médicaments. L'assurance maladie dispose d'une base très complète, le SNIIRAM puisqu'elle regroupe toutes les données relatives aux remboursements. Elle pourrait l'exploiter afin de fournir des indications sur les prescriptions déviantes par rapport à ce que prévoit l'autorisation de mise sur le marché. Aujourd'hui, l'assurance maladie semble protéger ces données. L'Institut des données de santé (IDS) travaille sur cette question. Faut-il aller vers plus d'ouverture ? Ne serait-ce pas un outil supplémentaire de prévention et de surveillance ?
M. Christophe Jacquinet . - Cette question nous éloigne du champ de compétence des ARS car elle revêt une dimension nationale. Beaucoup a été fait, au niveau des ARS, pour avoir accès aux bases de données. Au-delà de la surveillance du risque médicamenteux, l'exploitation de ces bases nous permet d'avoir des informations sur les parcours de soins. Il s'agit donc d'une question importante.
M. René-Paul Savary . - Il me semble que l'assurance maladie a parfaitement les moyens d'exploiter ses bases de données afin de détecter les problèmes de prescriptions.
M. Yves Daudigny, président . - Elle n'a pas nécessairement les moyens de réaliser des études poussées. Et ce n'est pas son rôle premier.
Audition de MM. Denis PIVETEAU, secrétaire général des ministères chargés des affaires sociales, et Laurent GRATIEUX, responsable du pôle santé au secrétariat général des ministères chargés des affaires sociales (mercredi 13 mars 2013)
M. Yves Daudigny, président . - Madame la Présidente, mes chers collègues, nous accueillons aujourd'hui M. Denis Piveteau, secrétaire général des ministères chargés des affaires sociales depuis janvier dernier et ancien président du Haut Conseil pour l'avenir de l'assurance maladie. Vous êtes accompagné de M. Laurent Gratieux, responsable du pôle santé au secrétariat général.
Quatre ans après la création des agences régionales de santé (ARS) par la loi « Hôpital, patients, santé et territoire » (HPST) et au bout de trois années de mise en place effective, la Mecss a souhaité dresser un premier bilan de leur fonctionnement, établir un diagnostic des enjeux auxquels elles sont confrontées et tracer des perspectives d'adaptation pour les années à venir.
Dans une insertion à son rapport sur la sécurité sociale paru en septembre dernier, la Cour des comptes a salué la mise en place rapide et satisfaisante des ARS. Elle estime cependant que le pilotage national du réseau demeure insuffisamment stratégique et que les administrations centrales et déconcentrées ainsi que l'assurance maladie n'ont pas encore pleinement tiré les conséquences de la création des agences.
Monsieur le secrétaire général, la structure que vous dirigez a joué un rôle essentiel dans la période de préfiguration puis d'installation des ARS. Elle est aujourd'hui au coeur de la réflexion stratégique et du pilotage des agences au niveau national et je rappelle qu'en l'absence des ministres concernés, c'est vous qui êtes amené à présider le conseil national de pilotage des ARS.
Un questionnaire vous a été transmis qui pourra servir de trame à nos échanges. Avant de laisser la parole aux rapporteurs ainsi qu'aux sénateurs présents, je vous propose de commencer par un exposé liminaire et vous remercie d'avoir accepté de participer à nos travaux.
M. Denis Piveteau, secrétaire général des ministères chargés des affaires sociales . - C'est une équipe nouvelle qui se présente aujourd'hui devant vous, et c'est pourquoi je m'efforcerai de montrer beaucoup de prudence et d'humilité dans mes réponses. Je n'occupe en effet les fonctions de secrétaire général que depuis un mois et demi, tandis que Laurent Gratieux a rejoint le secrétariat général depuis quelques semaines seulement.
La constitution de cette équipe nouvelle, qui assume tout l'héritage de ses prédécesseurs, se justifie par l'existence d'un projet nouveau. L'enjeu est aujourd'hui de donner un nouveau souffle au pilotage de la politique de santé et au pilotage des ARS, après les trois premières années de leur fonctionnement, dans le cadre des objectifs de la stratégie nationale de santé annoncée le 8 février dernier par le Premier ministre dans son discours de Grenoble.
Dans ce processus global, il faut prendre conscience que la réponse aux enjeux de qualité des soins et de soutenabilité financière de la politique de santé suppose de tenir compte de la complexité de la prise en charge des malades, et particulièrement des malades souffrant des pathologies les plus lourdes et cumulant des difficultés de santé et d'autonomie. Cela nécessite beaucoup plus de coordination entre les acteurs et les administrations afin de créer une véritable continuité autour du parcours de soins. Cet objectif, que doivent porter les ARS au niveau régional, n'est pas atteint. Les ARS comme les administrations centrales doivent encore largement améliorer leur fonctionnement pour être à la hauteur de cette transversalité.
Le secrétariat général des ministères chargés des affaires sociales n'est pas une autorité hiérarchique chargée de superviser les administrations centrales. Placé au coeur de l'organisation de ces administrations, il joue le rôle de pivot dans leur dialogue avec les ARS. Dans le cadre du nouvel élan que constitue la stratégie nationale de santé, le secrétaire général doit être le pilote de la coordination des administrations entre elles.
C'est dans ce contexte de renouvellement que se déroule l'audition de ce jour.
M. Jacky Le Menn, rapporteur . - Je vous remercie pour ces éléments liminaires.
Le rapport de septembre 2012 de la Cour des comptes, après avoir rappelé que le Conseil national de pilotage (CNP) devait assurer l'animation du réseau des ARS et veiller à la cohérence des politiques qu'elles mettent en oeuvre, constate qu'il fonctionne en réalité comme une simple instance de coordination entre administrations, sans jouer suffisamment le rôle de filtre sur les instructions émanant des administrations centrales qu'il est amené à valider. Les ARS seraient ainsi « embolisées » par ces instructions, qui leur sont envoyées au rythme d'une par jour ouvrable depuis deux ans et qui touchent aux sujets les plus divers.
Quelles sont les améliorations en cours sur ce point ? Combien d'instructions le CNP rejette-t-il ou modifie-t-il ? N'aurait-il pas mieux valu créer, comme on l'a envisagé, une agence nationale de la santé plutôt qu'un conseil national de pilotage ?
M. Denis Piveteau . - Si, à l'évidence, le CNP devrait davantage jouer un rôle de filtre des instructions, il faut aussi insister sur l'innovation importante que constitue le pilotage des ARS par cette instance tout à fait originale.
Le CNP rassemble l'ensemble des directions d'administrations centrales compétentes dans le domaine d'intervention des ARS, c'est-à-dire non seulement les directions métier (directions de la sécurité sociale, de l'offre de soins, de la santé...) mais aussi les directions support [directions des ressources humaines, des finances, l'Inspection générale des affaires sociales (Igas)...]. Y sont également associées les trois principales caisses nationales d'assurance maladie, la CNSA et la direction du budget. Il s'agit donc d'une instance très originale qui rassemble des représentants du plus haut niveau, puisque ce sont les directeurs eux-mêmes qui participent aux réunions, sans possibilité de se faire suppléer. Le simple fait de parvenir à réunir ces responsables, de manière régulière (un vendredi matin toutes les deux semaines pendant une heure et demie) et avec un fort présentéisme, est remarquable.
Plusieurs éléments sont à prendre en compte dans la réflexion sur le traitement des instructions adressées aux ARS.
L'ordre du jour des réunions du CNP comprend deux parties. Dans un premier temps, les différentes directions exposent et soumettent à la discussion critique les grandes politiques dont elles ont la responsabilité et qui ont des répercussions sur les aspects suivis par d'autres directions. Nous avons ainsi eu récemment des échanges sur la bonne manière de piloter la mission sur la vigilance, le programme de rationalisation des achats hospitaliers, les conséquences en matière de santé des orientations prises lors de la conférence interministérielle sur la lutte contre l'exclusion. Dans un deuxième temps, le CNP examine les instructions adressées par les administrations centrales aux ARS.
Dans cette organisation des travaux, plusieurs choses méritent d'être améliorées.
Tout d'abord, c'est en amont du CNP que les directions devraient renforcer leur coordination, de manière à favoriser une approche transversale. Le CNP doit devenir le lieu de construction d'une politique partagée, qui puisse être ensuite soumise aux instances politiques.
Ensuite, le circuit des instructions adressées aux ARS, qui doivent toutes être visées par le CNP, mériterait d'être revu. L'objectif d'amélioration sur ce point est plus qualitatif que quantitatif. A l'heure actuelle, une dizaine seulement des 300 instructions annuellement adressées aux ARS n'obtiennent pas le visa du CNP. Leur examen est alors généralement repoussé à une date plus ou moins lointaine et quelques unes sont modifiées de manière à répondre aux remarques du CNP.
Ce faible nombre de renvois s'explique par le fait qu'une instruction, au moment où elle arrive devant le CNP, a déjà fait l'objet de nombreux travaux administratifs. L'essentiel du filtrage est en réalité effectué au niveau du comité permanent.
On peut bien sûr chercher à réduire le volume de ces instructions. Il ne s'agit cependant pas d'y parvenir en les regroupant artificiellement. Là n'est pas l'essentiel. Plusieurs directions doivent orienter notre travail : davantage d'anticipation dans la conception des instructions, un calendrier d'envoi plus cohérent et distinguant selon le degré d'urgence, un plus grand souci de qualité rédactionnelle, d'applicabilité et de pertinence permettraient aux ARS de mieux organiser leur travail.
On compte actuellement 250 instructions par an, soit effectivement environ une par jour ouvrable. Il ressort d'une enquête que nous avons menée auprès d'elles que les ARS ne se plaignent pas d'être débordées par ces instructions en général suffisamment ciblées pour ne concerner qu'un service technique particulier de l'agence. En revanche, 5 % à 10 % des ARS déplorent le manque de clarté dans la rédaction ou de réalisme quant aux conditions concrètes de leur application. Il faut donc travailler en amont de leur élaboration, afin d'aboutir à des textes plus pertinents et d'éviter cet apparent effet de saupoudrage.
M. Jacky Le Menn, rapporteur . - Sur un plan qualitatif, la Cour des comptes suggère, dans le même rapport, que la capacité d'arbitrage du CNP gagnerait à une présidence plus fréquente par le ministre lui-même.
M. Denis Piveteau . - La Cour des comptes a raison de rappeler la règle de droit commun selon laquelle la présidence du CNP échoit à un ou plusieurs ministres, ce qui en fait une instance très politique. Dans la configuration gouvernementale actuelle, la ministre de la santé et le ministre du budget ont vocation à le coprésider. Excepté une à deux fois par an toutefois, la présidence est néanmoins généralement assurée par le secrétaire général. La présidence ministérielle a pour intérêt de solenniser une séance particulière ou de donner davantage de relief à une instruction budgétaire ou un aspect stratégique important.
Deux points me paraissent en effet conditionner le bon fonctionnement du CNP : d'une part, la fréquence élevée des réunions avec le comité permanent des ARS (Coper), ce qui n'est pas compatible avec l'agenda d'un ministre ; d'autre part, la capacité décisionnaire du CNP qui n'est pas nécessairement renforcée par la présence d'un ministre ou de plusieurs ministres aux pouvoirs d'arbitrage limités. Le CNP est le lieu d'élaboration d'une pensée partagée, de la mise en discussion et du pilotage des stratégies de santé et non pas une instance de décision.
M. Alain Milon, rapporteur . - La présence du ou des ministres me semble surtout nécessaire dans la première séquence des réunions du CNP, celle où se discute la mise en oeuvre des politiques et beaucoup moins dans la seconde, consacrée à l'examen des instructions.
L'inflation de directives n'entrave-t-elle pas quelque peu l'autonomie des ARS ?
M. Denis Piveteau . - Tout dépend de la nature des directives en cause. Une première catégorie de directives, de l'ordre d'une trentaine ou d'une quarantaine, porte sur des enquêtes et des demandes d'informations. Nous devons incontestablement faire un effort de rationalisation dans ce domaine. Souvent, l'instruction parvient au service concerné à un moment inopportun et le délai de réponse n'est pas suffisant. Cependant, ces enquêtes n'entravent pas les capacités à agir des ARS. Il en va de même des directives relatives aux fonctions « support » comme les ressources humaines ou les systèmes d'information.
Restent les directives relatives au pilotage des politiques de santé. L'enjeu porte moins sur leur nombre que sur leur contenu et sur les outils mis à disposition. A titre d'exemple, le Fonds d'intervention régional (FIR) fait l'objet d'une seule instruction dont la teneur est tout à fait décisive quant à la part d'autonomie laissée aux ARS.
M. Jacky Le Menn, rapporteur . - Selon les informations qui nous ont été communiquées par le collège des directeurs généraux d'ARS, ces derniers souhaitent un cadrage national plus clair, une meilleure définition du niveau des exigences et des objectifs assignés, une meilleure articulation des projets régionaux de santé (PRS) avec les plans nationaux, un renforcement des éléments de doctrine ou de réflexion stratégique ainsi qu'une évolution des outils de dialogue avec l'administration centrale en privilégiant aux circulaires d'application des guides méthodologiques ou de bonnes pratiques. Il semble qu'un changement soit en cours en ce sens. Sera-t-il poursuivi comme le souhaitent les directeurs généraux d'ARS ?
M. Denis Piveteau . - Il convient de relativiser la place des circulaires, aussi nombreuses soient-elles, et celle du CNP. Les échanges entre l'administration centrale et les ARS sont quotidiens et permanents.
En termes de dialogue stratégique, les directeurs d'ARS souhaitent que l'on privilégie les objectifs de résultat avec un meilleur accompagnement sur les moyens.
Ce dialogue intervient en premier lieu dans le cadre des séminaires organisés chaque mois par le secrétaire général durant un jour et demi avec tous les directeurs généraux d'ARS. Lors de ces séminaires, les échanges portent bien sur les enjeux stratégiques, plus que sur les aspects techniques. En second lieu, nous procédons chaque année à une revue complète de l'activité des ARS dans le cadre des dialogues annuels de gestion sur les contrats pluriannuels d'objectifs et de moyens (Cpom). Les objectifs stratégiques à atteindre sont mis en discussion et redéfinis chaque année ; leur réalisation est régulièrement évaluée sur la base d'indicateurs très précis comme par exemple le taux de participation à des campagnes de dépistage, la réduction des inégalités de santé, l'évolution de l'offre de soins, le redressement financier d'établissements de santé. Ces dialogues qui réunissent le CNP et le directeur d'ARS avec sa commission exécutive sont préparés par des entretiens techniques menés quelques mois plus tôt.
Je rappelle, enfin, que les principaux objectifs assignés aux directeurs d'ARS sont repris dans la lettre de mission qui leur est adressée chaque année. Leur réalisation compte pour deux-tiers dans la part variable de leur rémunération.
M. Jacky Le Menn, rapporteur . - Le FIR regroupe des crédits dédiés à trois missions principales : permanence des soins, prévention et évolution de l'offre de soins. Faut-il réviser le périmètre du FIR pour qu'il puisse être le support d'une politique d'investissement, y compris d'aides à l'investissement au titre des grands projets engagés comme les plans « Hôpital 2007 » et « Hôpital 2012 » par exemple ?
Par ailleurs, est-il envisagé d'introduire une possibilité de fongibilité complète entre l'enveloppe sanitaire et l'enveloppe médico-sociale conformément à ce que préconise l'Igas dans son dernier rapport sur l'hôpital ?
Mme Annie David . - De quelle manière les travaux du CNP permettent-ils de garantir que les orientations décidées par les autorités politiques sont bien prises en compte par les responsables administratifs chargés de les mettre en oeuvre ? J'ai bien compris l'intérêt des séminaires que vous organisez, mais je n'ai pas le sentiment que les préoccupations des élus pour leurs territoires puissent s'y exprimer. J'étais présente à Grenoble lorsque le Premier ministre a indiqué vouloir attribuer davantage de moyens aux ARS. Mais lors de son audition, le président du collège des directeurs généraux nous a indiqué qu'en termes de personnels, les ARS devraient faire mieux avec moins. Des objectifs de réduction d'effectifs ont-ils été assignés aux directeurs généraux d'ARS ? Je m'interroge sur cette discordance entre politique nationale et mise en oeuvre dans les régions.
M. Alain Milon, rapporteur . - En tant que rapporteur de la loi « Hôpital, Patients, Santé, Territoire », j'avais cru que la mise en place des ARS permettrait d'atténuer les pesanteurs d'un système excessivement centralisé. Finalement, le CNP semble se caractériser par la même lourdeur que celle d'une agence, ce qui est précisément ce que nous avions voulu éviter.
Vous avez mentionné au début de votre intervention un nouveau projet et un nouveau souffle. Quels sont-ils ?
M. Denis Piveteau . - Notre équipe a été mise en place pour mettre en oeuvre le projet développé par le Premier ministre dans son discours de Grenoble.
Les réunions régulières que nous organisons avec les ARS ne relèvent en rien d'un processus bureaucratique et pesant. Nous effectuons de l'animation de réseaux, dans le respect de l'autonomie souhaitée par le législateur qui a fait des ARS des établissements publics. Cela suppose des réunions techniques au niveau national ou interrégional. Les directeurs généraux doivent pouvoir se rencontrer et échanger avec les directeurs des administrations centrales de manière très régulière. La périodicité mensuelle me paraît adaptée.
M. Jacky Le Menn, rapporteur . - Les directeurs généraux des ARS d'outre-mer sont-ils également présents à ces séminaires ?
M. Denis Piveteau . - Bien sûr. Toutes les ARS sont représentées, sans distinction aucune.
S'agissant du FIR, son volume va quasiment doubler entre 2012 et 2013, passant de 1,2 à 2,9 milliards d'euros environ. En 2013, y sont notamment intégrés les crédits destinés aux aides à la contractualisation pour les établissements de santé. Dès lors qu'ils font partie du FIR, ces crédits deviennent fongibles. Le fonds connaît donc déjà une forte extension de son périmètre et de son emploi et la dynamique n'a aucune raison de s'arrêter.
Il importe de différencier deux types de fongibilité : celle des crédits d'intervention et celle des crédits de fonctionnement et d'organisation de l'offre de soins, justifiée par les besoins de flexibilité dans la gestion de l'Ondam médico-social ou sanitaire. Dans les deux cas, l'objectif est la souplesse. Mais le FIR constitue surtout un outil idéal pour la fongibilité des crédits relatifs à la permanence des soins et au parcours de soins. Par exemple, des stratégies d'ARS bien construites peuvent localement, grâce à une permanence des soins mieux organisée, diminuer le recours aux urgences. Ne faudrait-il pas dans ce cas intégrer davantage certains crédits liés aux rémunérations des urgences dans le FIR afin que l'ARS dispose de crédits globalement dédiés à la bonne régulation de l'offre de soins ? Il faut raisonner par finalité de santé publique et réunir dans le FIR tous les crédits qui obéissent à une même finalité. Cela ne signifie pas nécessairement qu'il faut y mettre l'aide à l'investissement. Il s'agit moins de déplacer en cours de route des crédits d'un secteur à un autre que d'être capable de planifier, selon les caractéristiques de chaque région, les priorités d'investissement sans être enfermé dans une vision qui serait trop exclusivement hospitalière, médico-sociale ou centrée sur les soins de ville.
M. Laurent Gratieux, responsable du pôle santé au secrétariat général des ministères chargés des affaires sociales . - En ce qui concerne « Hôpital 2007 », nous sommes en présence de crédits totalement engagés. Dans ces conditions, les intégrer dans le FIR ne donnerait pas de marges de manoeuvre supplémentaires aux ARS aujourd'hui. Il faut introduire progressivement dans le FIR de vraies marges de manoeuvre pour les ARS. Celles-ci souhaitent que les politiques publiques en matière de santé s'expriment en termes d'obligation de résultat plutôt que de moyens. Le FIR devrait regrouper des crédits pour lesquels les objectifs sont clairement fixés, le choix des acteurs et des options de mise en oeuvre pouvant être laissé à l'appréciation des directeurs généraux d'ARS.
M. Jacky Le Menn, rapporteur . - Comment le FIR peut-il jouer tout son rôle en matière d'investissement dans le cadre de l'articulation entre PRS et stratégie nationale de santé ? Comment l'ARS peut-elle opérer en relation avec les élus du terrain ?
M. Denis Piveteau . - La question des investissements est essentielle puisqu'il s'agit de choix qui nous engagent immédiatement mais pour très longtemps et qui emportent des conséquences sur l'emploi et l'activité économique. La difficulté tient à la nécessité d'optimiser une somme donnée afin qu'elle améliore la santé d'une population sur un territoire défini comme prioritaire. A cet égard, il convient d'inverser la logique qui prévaut aujourd'hui et qui consiste à raisonner budget par budget avec des sommes pré-affectées. Nous devons avoir des schémas d'investissement non pas segmentés mais une répartition optimale d'une somme globale : quelle répartition optimale pour un meilleur retour sur investissement ?
M. Alain Milon, rapporteur . - Comment définir les territoires et les populations prioritaires ?
M. Denis Piveteau . - Chaque ARS devra déterminer les priorités selon les caractéristiques de son territoire. Aujourd'hui, les ARS n'ont aucun schéma d'investissement, ni transversal, ni par type d'offre de soins.
En ce qui concerne les schémas d'emploi, ils sont contraignants. Entre 2012 et 2013, le nombre d'emplois dans les ARS a baissé de 1,2 % globalement ; le taux de réduction s'élève à 2,6 % si l'on tient compte d'un ajustement technique, c'est-à-dire de la réfaction de postes qui ne sont pas pourvus. Les ARS, qui sont des structures encore jeunes résultant de l'agrégation de plusieurs services, disposent d'une grande marge d'optimisation de leur fonctionnement interne. Le programme « simplification et transformation des ARS » (Stars) consiste précisément à agir en ce sens à travers une revue de processus.
Mme Annie David . - Pourquoi une meilleure efficience devrait-elle nécessairement passer par une réduction des effectifs ? Où sont les réponses de santé publique apportées à la population ?
M. Denis Piveteau . - La réduction des effectifs ne fait pas partie des objectifs assignés aux directeurs d'ARS mais des contraintes qui leurs sont imposées. En revanche, les objectifs des directeurs généraux comprennent, à titre d'exemple, l'amélioration de l'espérance de vie en bonne santé ou bien le renforcement du taux de couverture vaccinale. Il s'agit donc bien d'objectifs de santé publique. La part de rémunération variable des directeurs d'ARS dépend des résultats atteints, évalués à partir des indicateurs associés à ces objectifs.
En ce qui concerne les personnels des ARS, ma préoccupation est davantage d'ordre qualitatif que purement quantitative car il s'agit de concevoir de nouveaux métiers au sein de l'administration : organiser un parcours, entrer en dialogue avec des collectivités territoriales et des professionnels de santé ou encore animer des créations de projets. Un accent particulier doit être mis sur la formation et la qualification ainsi que sur la gestion prévisionnelle des emplois et des effectifs (GPEC).
M. Yves Daudigny, président . - Faute de temps dans le cadre de la présente audition, pourriez-vous nous communiquer par écrit le moment et les modalités selon lesquels s'effectue la répartition des moyens entre ARS pour faire face aux inégalités territoriales en matière de santé ?
M. Denis Piveteau . - Nous n'y manquerons pas. Je peux d'ores et déjà vous indiquer que la réalisation de cet objectif est grandement améliorable.
Audition de MM. Luc ALLAIRE, directeur et Xavier DUPONT, directeur des établissements et services médico-sociaux de la Caisse nationale de solidarité pour l'autonomie (CNSA) (mercredi 13 mars 2013)
M. Yves Daudigny, président . - Nous poursuivons nos auditions en accueillant M. Luc Allaire, directeur de la Caisse nationale de solidarité pour l'autonomie (CNSA), accompagné de M. Xavier Dupont, directeur des établissements et services médico-sociaux.
Créations de la loi « Hôpital, Patients, Santé et Territoire » (HPST), les agences régionales de santé (ARS) sont pleinement opérationnelles depuis bientôt trois ans. Elles ont notamment pour vocation d'assurer le décloisonnement des secteurs sanitaire et médico-social et de garantir la continuité des parcours de santé des patients. Elles contribuent également au pilotage du secteur médico-social à travers l'élaboration de schémas régionaux d'organisation médico-sociale (Srom).
Les ARS constituent des relais de la CNSA au niveau régional, qu'il s'agisse de la répartition des moyens destinés aux établissements, de la mise en oeuvre des procédures d'appels à projets ou de la tarification des structures. Elles jouent également un rôle dans la répartition des aides à l'investissement et le financement des groupements d'entraide mutuelle ou des maisons pour l'autonomie et l'intégration des malades d'Alzheimer. Depuis 2012, ce sont également les ARS qui assurent la distribution des crédits issus du fonds de restructuration des services d'aide et d'accompagnement à domicile.
Par ailleurs, la CNSA participe au conseil national de pilotage des ARS.
Un questionnaire vous a été transmis qui pourra servir de trame à nos échanges. Nous souhaitons que vous puissiez nous éclairer sur les relations qui existent entre la CNSA et les ARS mais aussi, plus généralement, sur l'articulation entre les trois acteurs du champ médico-social : la CNSA, les ARS et les conseils généraux.
Je vous propose de commencer par un exposé liminaire avant de laisser la parole aux rapporteurs ainsi qu'aux sénateurs présents.
M. Luc Allaire, directeur de la CNSA . - La première de vos questions porte sur le pilotage du réseau national des ARS, et plus précisément sur les relations entre la CNSA et le Comité national de pilotage des ARS (CNP).
Cette articulation passe par plusieurs canaux.
Le premier réside bien entendu dans notre présence au CNP, qui nous permet d'être informés de toutes les instructions adressées aux ARS et de participer aux discussions avec l'ensemble des parties prenantes.
Le deuxième, peut-être plus important, tient à notre participation au dialogue de gestion entre les ARS et l'Etat. Un premier dialogue dit « métiers » se déroule avec la Direction générale de la cohésion sociale (DGCS) et les équipes médico-sociales des ARS entre novembre et février. Il a pour objet d'établir le bilan de l'année en cours et de préparer la nouvelle campagne budgétaire et la répartition des crédits. La CNSA y occupe une place de premier plan compte tenu de la nature très technique des sujets abordés. Vient ensuite le dialogue, au sein du CNP, entre les directeurs généraux des ARS, les directions d'administration centrale et les caisses. C'est là que sont abordés les enjeux stratégiques tenant à la planification, à l'exécution, aux besoins de crédits ou à la réorientation des plans médico-sociaux.
Le troisième niveau d'interface est constitué par les actions d'animation organisées par le CNP, notamment les réunions régulières des directeurs généraux d'ARS.
La CNSA conduit enfin des dialogues techniques avec ses correspondants médico-sociaux dans les ARS. La DGCS et les correspondants médico-sociaux du secrétariat général des ministères chargés des affaires sociales y sont bien entendu associés. La CNSA se trouve, de ce point de vue, dans une position assez comparable à celle d'une direction centrale vis-à-vis de services déconcentrés.
Je dois également insister sur un point particulièrement important, celui de la cohérence des systèmes d'information. Nous veillons à ce que nos systèmes d'information soient cohérents avec ceux des autres acteurs de la sphère sociale en liaison avec les ARS, de manière à ce que leurs directeurs généraux disposent automatiquement de tableaux de bord à jour. Nous avons ainsi livré le système d'information Hapi (harmonisation et partage de l'information) pour les établissements et services médico-sociaux au secrétariat général afin qu'il retienne la même architecture pour les systèmes d'information du secteur sanitaire. Cela permettra d'aboutir à un système d'information homogène en matière d'allocation de ressources. Les enjeux d'harmonisation sont également importants pour le système d'information « autonomie », qui intéresse les champs sanitaire et médico-social, et pour ceux relatifs à la gestion des contrats pluriannuels d'objectifs et de moyens (Cpom).
M. Alain Milon, rapporteur . - Nous souhaitons des précisions sur l'articulation des actions respectives de la CNSA et des ARS.
Comment les ARS se sont-elles approprié la procédure d'appel à projets créée par la loi HPST ? Quel est le rôle de la CNSA dans la mise en oeuvre de cette procédure et le suivi des appels à projets ?
Quels sont les rôles respectifs des ARS et de la CNSA dans la mise en oeuvre des plans de création de places dans les secteurs personnes âgées et personnes handicapées ?
Deux fonds de restructuration des services d'aide et d'accompagnement à domicile ont été mis en place en 2012 et 2013 : comment ont été définis les montants des enveloppes régionales ? Quelle a été la procédure suivie par les ARS pour répartir ces enveloppes ? Le rôle des ARS dans le secteur de l'aide à domicile a-t-il vocation à se renforcer ?
M. Luc Allaire . - La CNSA a été au coeur de la mise en oeuvre des appels à projets, procédure innovante issue de la loi HPST. Dès 2009, nous avons été chargés de conduire une expérimentation avec les ARS des régions Bourgogne, Centre et Pays de Loire, avant que cette réforme ne soit déployée sur l'ensemble du territoire. Nous avons mis en oeuvre un plan d'action à l'adresse des décideurs afin qu'ils s'approprient ce nouveau dispositif comportant, il ne faut pas se le cacher, certains risques juridiques en cas de mauvaise compréhension. En 2010, la DGCS et la CNSA ont accompagné la mise en oeuvre du dispositif, à travers des actions de communication et l'édition d'un guide méthodologique. Nous avons demandé à l'Ecole des hautes études en santé publique d'assurer des journées de formation destinées aux équipes des ARS. Nous avons poursuivi nos actions en 2012, car ces nouvelles procédures posent certaines difficultés, ce qui conduit d'ailleurs à réfléchir à une adaptation des textes afin de les rendre plus opérationnels et de mieux prendre en compte les contraintes des ARS et des conseils généraux. Un guide de documents types pour la conduite d'appels à projets a été élaboré et un recueil de bonnes pratiques a été diffusé, afin de faciliter le travail des ARS sur le terrain. Enfin, deux séminaires sur les appels à projets ont été organisés au printemps 2012 par la DGCS et la CNSA avec les directeurs généraux d'ARS.
S'agissant de la mise en oeuvre des plans médico-sociaux de création de places, nous enregistrons dans un premier temps les besoins qui remontent du terrain dans les différents domaines, qu'il s'agisse des places d'établissements ou de services de soins à domicile, et les insuffisances sur l'exécution des plans précédents. Nous prenons également en compte les objectifs politiques fixés au plan national. Nous croisions les éléments fournis par les ARS et ceux de l'échelon central. Dans un deuxième temps interviennent, au niveau interministériel, la consolidation des objectifs et les arbitrages budgétaires. Puis la CNSA procède à la répartition des crédits entre les différentes ARS.
Le point de vue de la CNSA est qu'il faut laisser une certaine marge d'appréciation et d'autonomie aux ARS.
La réalisation du plan solidarité grand âge s'est sensiblement écartée de la programmation : on a créé plus de places en établissement et moins de places de services de soins à domicile. Au vu des bilans intermédiaires, cette distorsion entre les réalisations et les objectifs a justifié une intervention politique. Sur les deux dernières années, instruction a été donnée de privilégier les places de services de soins à domicile.
S'agissant du plan de restructuration des services d'aide à domicile, la CNSA a principalement fait office de guichet. La DGCS a fixé les critères de répartition de crédits entre les départements. Dans la majorité des cas, la mise en place s'est effectuée en étroite liaison avec les conseils généraux.
Mme Laurence Cohen . - J'avoue ma difficulté à comprendre à qui incombe la décision finale. Vous soulignez la nécessité de laisser une relative autonomie aux ARS, mais il y a bien une responsabilité de l'échelon politique. Qui rend les arbitrages sur la déclinaison des plans à l'échelle régionale ?
M. Luc Allaire . - Votre question reflète bien une partie de la difficulté. Les ARS ne constituent pas un service déconcentré de l'Etat. C'est un choix politique délibéré qui a été effectué lors de la loi HPST. Il s'agit d'établissements publics à statut particulier, entretenant toutefois un lien fort avec l'Etat : leurs directeurs généraux sont nommés par décret en conseil des ministres et l'instance de pilotage est présidée par le secrétaire général des ministères chargés des affaires sociales. Cette situation laisse une certaine marge d'autonomie aux directeurs généraux d'ARS.
D'une manière générale, il existe une différence d'approche classique entre directions centrales et services déconcentrés. Les premières souhaitent un respect rigoureux des plans nationaux, les seconds veulent disposer d'une marge de manoeuvre.
S'agissant de la réalisation des plans médico-sociaux, il me semble justifié de cadrer nationalement la marge de manoeuvre laissée aux ARS, qui est cependant nécessaire car il y a toujours besoin d'une adaptation locale.
Tout dépend de la volonté politique de suivi du plan. Dans le cas du plan Alzheimer, piloté par une mission placée à la présidence de la République, le suivi de l'application a été à mon sens exagérément rigide et détaillé.
Il est nécessaire de laisser une marge de respiration au niveau régional, mais on ne peut pas pour autant laisser les ARS dévoyer la réalisation d'un plan national.
M. Jacky Le Menn, rapporteur . - Faut-il accroître l'autonomie des ARS ? Si oui, par rapport à qui ? Aux administrations centrales ? Au CNP ? Celui-ci est-il d'ailleurs la structure la plus adaptée ou aurait-il fallu créer une sorte d'ARS nationale ?
Serait-il nécessaire de revoir le périmètre d'intervention du Fonds d'intervention régional (FIR) ? Les moyens alloués à ce fonds sont-ils suffisants ? Les ARS disposent-elles de marges de manoeuvre satisfaisantes pour la répartition des crédits ? Dans son rapport de 2012 sur l'hôpital, l'Igas estime qu'il pourrait être souhaitable d'introduire une fongibilité complète des enveloppes sanitaires et sociales. Quelle serait la faisabilité d'une telle proposition ?
La Cour des comptes souligne que, sur les 173 milliards d'euros de crédits qui ont été alloués aux ARS en 2010, 97,6 % proviennent de l'assurance maladie, 1,6 % de l'Etat et 0,84 % de la CNSA. Le poids financier de cette dernière est donc très limité. La CNSA a t elle malgré tout les moyens de faire entendre sa voix ?
Je m'interroge également sur la participation des élus, notamment pour l'élaboration des Schémas régionaux d'organisation médico-sociale (Sroms). Quelles sont les relations entre les ARS et les présidents de conseils généraux ? Quel est le degré d'écoute par les directeurs généraux d'ARS des propositions des élus ? Quel rôle les élus jouent-ils dans les travaux des conférences régionales de santé ? Lorsque la Fédération hospitalière de France (FHF) a demandé un moratoire sur l'élaboration des projets régionaux de santé (PRS), elle a notamment expliqué que la voix des élus avait été insuffisamment entendue en raison de relations difficiles entre ARS et collectivités territoriales. Dans une circulaire du 31 juillet 2012, la FHF estime que, deux ans après leur mise en place, un fossé d'incompréhension s'est instauré entre les ARS et les établissements, alors même que les hospitaliers et les responsables de structures médico-sociales attendaient beaucoup des ARS. Ce constat est-il toujours d'actualité ?
Créer une relation de confiance est pourtant important. J'en veux pour preuve la proposition du rapport Couty de faire du capital confiance la dimension forte des relations entre les régulateurs nationaux et régionaux et les établissements.
M. Luc Allaire . - Je ne plaide pas pour un accroissement de l'autonomie des ARS. Il me semble qu'un point d'équilibre a été atteint qui permet de ménager une bonne autonomie des ARS dans le cadre d'un pilotage national garanti par le CNP et par la nomination des directeurs généraux par décret en conseil des ministres. Le système actuel me paraît donc garantir un équilibre satisfaisant entre la prise en considération des réalités de terrain, notamment des préoccupations des élus, et la nécessaire cohérence des arbitrages politiques au niveau national. Je ne suis pas certain qu'il faille aller plus loin.
Concernant le FIR, l'ensemble des réflexions en cours va dans le sens d'un accroissement de l'enveloppe. Il a été créé en 2012 pour un montant restreint qui n'incluait pas de crédits médico-sociaux. Cette enveloppe va croître en 2013 et intégrer le médico-social. La difficulté vient de ce que le FIR a été constitué par regroupement d'enveloppes préexistantes. On ne pourra donc apprécier pleinement son utilité que dans le temps, lorsque les directeurs généraux d'ARS se seront pleinement approprié leur capacité à effectuer des arbitrages entre les différents financements. La question centrale est de savoir si le FIR sera abondé au moyen de mesures nouvelles. Cela donnerait de véritables marges de manoeuvre aux ARS qui ne se limiteraient plus à simplement redéployer des crédits déjà existants. Faut-il prélever tous les ans une fraction de l'objectif national des dépenses d'assurance maladie (Ondam) médico-social pour abonder le FIR ? En tous les cas, celui-ci resterait soumis à la règle de la fongibilité asymétrique : les crédits sanitaires peuvent éventuellement abonder les crédits médico-sociaux mais l'inverse n'est pas possible. Je rappelle à ce titre que la fongibilité asymétrique a été utilisée en 2012. Les montants étaient certes limités mais cela a permis de soutenir utilement certaines actions médico-sociales.
Faut-il aller vers une fongibilité complète ? Cela risque d'être très compliqué et risqué sur le plan budgétaire. La fongibilité consiste à transférer des dépenses d'un champ donné vers un autre champ. La structure sur laquelle ont été prélevés les crédits n'a donc pas vocation à continuer de dépenser. Or transférer des dépenses du secteur médecine chirurgie obstétrique (MCO) vers le médico-social pose difficulté dans la mesure où le secteur MCO est financé à l'activité. Transférer de la tarification à l'activité (T2A) sans supprimer l'activité en question, c'est courir le risque de voir la dépense continuer dans le secteur d'origine. A l'inverse, les secteurs soins de suite et de réadaptation (SSR) et psychiatrie étant financés par le biais d'une dotation globale, les transferts de crédits vers le médico-social portent sur des enveloppes fermées. Le risque de « fuite » des financements est par conséquent limité. Si la proposition de l'Inspection générale des affaires sociales (Igas) peut être entendue, il convient de rester prudent : une fongibilité totale demanderait un accompagnement méthodologique complexe.
Les chiffres extraits du rapport de la Cour des comptes sont trompeurs car ils se concentrent sur les sources premières des financements. Or au sein de l'Ondam, qui constitue dans son ensemble une dépense de l'assurance maladie, il convient d'isoler l'Ondam médico-social, qui transite par la CNSA. En incluant l'Ondam médico-social, la CNSA représente 10 % de l'ensemble des dépenses allouées aux ARS. Le pourcentage de 0,84 % correspond certainement à la seule part des ressources propres de la CNSA destinées aux ARS. L'Ondam médico-social regroupe bien des crédits gérés par l'assurance maladie. Mais c'est la CNSA qui est donneur d'ordres pour leur répartition entre les ARS. Celles-ci ont ensuite pour mission de tarifier les établissements et services. C'est au vu de cette tarification que les caisses primaires d'assurance maladie (Cpam) versent les crédits. En résumé, les flux financiers réels ne sortent pas, en effet, du champ de l'assurance maladie. En revanche, les flux financiers théoriques, qui traduisent les choix d'allocation des crédits, sont bien pilotés par la CNSA.
M. Jacky Le Menn, rapporteur . - Sans qu'il y ait aucune remise en cause ?
M. Luc Allaire . - Oui. Conformément au principe de fongibilité asymétrique, ces crédits sont totalement sanctuarisés.
Je signale par ailleurs que, dans la mesure où l'Ondam médico-social connaît une évolution plus soutenue que celle de l'Ondam dans son ensemble, la part du médico-social augmente tendanciellement depuis le début des années 2000. En 2013, il a progressé de 4 % tandis que l'Ondam global n'a augmenté que de 2,7 %.
Concernant la participation des élus, j'estime que les directeurs généraux d'ARS doivent déployer les efforts nécessaires pour faire vivre la démocratie sanitaire. Certes, les relations ne sont pas toujours idéales, parfois pour de simples raisons de personnes. En outre, certains élus regrettent les contacts plus directs qu'ils entretenaient avec les directions départementales de l'action sanitaire et sociale (DDASS). La création des ARS a en effet entraîné une distanciation entre l'échelon régional et l'échelon départemental. Comment traiter cela ? Certains directeurs généraux d'ARS ont le réflexe d'établir des relations personnelles et régulières avec les présidents de conseils généraux. Je pense qu'il est important de cultiver ces contacts.
M. Jacky Le Menn, rapporteur . - Plus généralement, je songe aux frictions qui peuvent exister entre les services des collectivités territoriales et ceux des ARS. Le sentiment d'une tutelle exercée des ARS est parfois mal vécu, en particulier au sein des conseils généraux lorsque sont discutés les choix d'organisation sanitaire et médico-sociale. Cela dépasse la question de la qualité de la relation personnelle entre les élus et le directeur général d'ARS.
M. Luc Allaire . - Les frictions sont inévitables. Je ne pense pas que cela soit apparu avec les ARS. En revanche, l'éloignement géographique accroît ce risque, d'où la nécessité pour les directeurs généraux d'ARS de travailler étroitement avec leurs directeurs territoriaux et de maintenir un contact personnel avec les élus.
M. Yves Daudigny, président . - Je peux témoigner que le problème n'est pas nouveau. La première année de mise en place des programmes interdépartementaux d'accompagnement des handicaps et de la perte d'autonomie (Priac), les rapports entre les DDASS et les départements ont parfois été violents. Ils se sont un peu améliorés les années suivantes. Toujours est-il que les relations avec l'administration ne sont pas toujours aisées et que l'éloignement géographique peut en effet constituer une difficulté supplémentaire.
M. Jacky Le Menn, rapporteur . - L'objectif de notre mission sur les ARS est d'apporter les assouplissements nécessaires pour que les politiques nationales et leurs déclinaisons régionales soient acceptées par l'ensemble des acteurs, au bénéfice de nos concitoyens.
M. Alain Milon, rapporteur . - Des antennes départementales des ARS existent qui peuvent contribuer à cela.
M. Luc Allaire . - En effet, il s'agit des délégations territoriales.
M. Jacky Le Menn, rapporteur . - Pourrez-vous nous apporter des réponses écrites au questionnaire que nous vous avons fait parvenir ?
M. Luc Allaire . - Nous vous transmettrons des compléments écrits.
Table ronde des fédérations hospitalières sur les agences régionales de santé (ARS) : MM. Guy COLLET, conseiller en stratégie, et Cédric ARCOS, directeur de cabinet de la Fédération hospitalière de France (FHF) ; Mme Elisabeth TOME-GERTHEINRICHS, déléguée générale de la Fédération de l'hospitalisation privée (FHP) ; Mme Catherine REA, conseiller médical de la Fédération des établissements hospitaliers et d'aide à la personne privés non lucratifs (Fehap) (mercredi 20 mars 2013)
M. Yves Daudigny, président . - Nous poursuivons nos travaux sur le bilan de la mise en place des ARS. Pour établir un diagnostic des enjeux et tracer des perspectives d'adaptation pour les années à venir, nous recevons aujourd'hui les trois fédérations hospitalières : la FHF, la FHP et la Fehap, que je remercie d'avoir accepté de participer à cette table ronde.
Contrairement à la médecine de ville ou au médico-social, le secteur hospitalier relevait déjà des agences régionales de l'hospitalisation (ARH), prédécesseurs des agences régionales de santé (ARS). Pour autant, les compétences et les moyens d'action des ARS diffèrent sensiblement.
En septembre dernier, la Cour des comptes a salué la mise en place rapide et satisfaisante des ARS, mais elle a également estimé que le pilotage national du réseau demeure insuffisamment stratégique et que les administrations centrales et déconcentrées ainsi que l'assurance maladie n'ont pas encore pleinement tiré les conséquences de la création des agences.
Par ailleurs, dans notre rapport de l'an passé sur le financement des établissements de santé, nous faisions état du fait que beaucoup d'établissements avaient le sentiment que les ARS s'immisçaient trop dans leur gestion quotidienne et ne se limitaient pas, là non plus, à fixer des perspectives stratégiques.
Autonomie des ARS par rapport aux administrations centrales, autonomie des établissements par rapport aux ARS : telle est certainement une problématique pour nos travaux.
M. Guy Collet, conseiller en stratégie de la Fédération hospitalière de France (FHF) . - Je vous remercie de nous avoir invités à cette table ronde. J'aimerais, de manière liminaire, réaffirmer la position de la FHF, qui a toujours été favorable à la création des ARS. Il nous semble nécessaire d'avoir des structures permettant d'assurer une cohérence entre la médecine hospitalière, la médecine de ville et le secteur médico-social.
Du rapport Fourcade au rapport Couty, en passant par le rapport de la mission Hôpital coordonnée par Frédéric Boiron, président de l'Association des directeurs d'hôpital (ADH), et Francis Fellinger, ancien président de la Conférence des présidents de commission médicale d'établissement (CME) de centres hospitaliers, les constats dressés par la Cour des comptes dans son rapport de septembre 2012 apparaissent largement partagés. Les ARS ont une vraie utilité ; c'est pourquoi il est nécessaire de développer leurs moyens d'action et leur autonomie par rapport aux administrations centrales. Mais elles présentent également des insuffisances et leur fonctionnement doit évoluer.
Le fonctionnement des ARS est marqué par un excès de bureaucratie. Celui-ci se manifeste d'abord dans leurs relations avec les administrations centrales, comme en témoigne le rythme de publication des instructions (plus d'une par jour ouvrable) auxquelles s'ajoutent les multiples communications par voie électronique. Ce fonctionnement bureaucratique se répercute sur les relations entre les ARS et les établissements. L'exemple des projets régionaux de santé (PRS), qui font en moyenne plus de 1 000 pages et qui sont détaillés à l'extrême, est à ce titre éloquent. Afin de répondre à l'enjeu de contrainte budgétaire, les ARS vont très loin dans leurs relations avec les établissements. J'ai en tête l'exemple d'un contrat pluriannuel d'objectifs et de moyens (CPOM) conclu entre une ARS et un hôpital qui contenait 1 000 objectifs et 200 indicateurs, parmi lesquels le taux d'allaitement dans la maternité : c'est une quasi-instruction ! Dans le cadre de l'amélioration de la performance de la politique d'achats des établissements, qui avait été souhaitée à juste titre par le ministère, les ARS sont allées jusqu'à proposer de créer des dispositifs d'achats placés sous leur contrôle. C'est aller trop loin.
Les hôpitaux ont ainsi le sentiment d'une intrusion constante dans leur management et leur gestion. Il est nécessaire de recentrer les ARS sur leurs missions d'animation, d'accompagnement et de stratégie. Elles doivent intervenir quand c'est nécessaire, par exemple lorsqu'une initiative volontariste doit être prise sur la question des équilibres financiers des établissements ou lorsque surviennent des situations de blocage. Il faut cependant introduire davantage de discussion lorsqu'elles interviennent dans la gestion quotidienne des établissements. Il est légitime que les ARS puissent définir une stratégie, une orientation, un cap. Mais elles doivent laisser aux professionnels le choix des voies et moyens pour atteindre ces objectifs.
Ce modèle de management s'explique peut-être par les conditions d'installation des ARS, qui ont réuni les moyens des administrations préexistantes dont elles ont repris les compétences. Il n'est pas certain qu'il aurait fallu procéder autrement mais, de fait, les ARS ont adopté un modèle plutôt bureaucratique. Le problème du management des ARS prend donc peut-être sa source dans les conditions - rapides - de leur mise en place, mais il est temps maintenant de faire évoluer le dispositif.
Par ailleurs, le fonctionnement des ARS, qui devrait associer pleinement l'Etat et l'assurance maladie, est en réalité hémiplégique. L'assurance maladie et l'Etat semblent procéder de logiques parallèles qui ne se rejoignent pas, à tel point que, selon le sentiment exprimé par certaines ARS, l'une peut parfois apparaître comme parasite de l'autre. Autrement dit, les ARS ne sont pas encore totalement installées. Là encore, nous relevons un problème de mise en place, sans contester le dispositif lui-même.
En résumé, et comme l'ont préconisé les différents rapports que j'ai évoqués, les ARS doivent privilégier leurs missions de stratégie, d'accompagnement et d'appui à la communication quasi quotidienne d'instructions et à la remontée d'indicateurs dont on ne sait pas ce qu'ils deviennent. A cet égard, les ARS sont de véritables cimetières d'indicateurs...
M. Jacky Le Menn, rapporteur . - Pourquoi utilisez-vous cette expression ?
M. Guy Collet . - Une enquête réalisée par la FHF auprès de ses adhérents, à l'occasion de laquelle une région a utilisé cette expression, a montré que les ARS demandent de très nombreuses informations dont on ne sait jamais ce qu'elles deviennent. Il y a à la fois un problème de sélection des indicateurs retenus, qui semblent plus nombreux que pertinents pour faire du contrôle ou de la stratégie, et un problème de retour sur les données qui sont ainsi communiquées. Les ARS pourraient exercer leur fonction d'accompagnement en effectuant un travail d'analyse sur ces informations, afin de permettre aux acteurs de terrain d'évoluer et d'ajuster leur stratégie interne.
On a le sentiment que les directeurs généraux des ARS sont quasiment devenus les directeurs généraux des hôpitaux et que les ARS se muent ainsi en une forme de holding hospitalier régional.
Le système est en outre asymétrique puisque, par construction, ce n'est pas la même logique qui est à l'oeuvre dans les relations entre les ARS et les cliniques privées.
Mme Catherine Réa, conseiller médical de la Fédération des établissements hospitaliers et d'aide à la personne privés non lucratifs (Fehap) . - La Fehap était largement favorable à la mise en place des ARS. Trois ans après celle-ci, des évolutions nous paraissent cependant souhaitables.
Des modifications sont urgentes s'agissant du pilotage national. Un effort d'intégration est indispensable afin d'améliorer les politiques de santé sur les territoires. Les ARS s'efforcent de travailler au quotidien sur la transversalité, qui n'est cependant pas favorisée en amont par le pilotage national. Malgré le filtre du secrétariat général, et même s'il peut y avoir des rédactions croisées entre ministères, l'élaboration des instructions reste très cloisonnée au niveau ministériel, en amont du comité national de pilotage. De ce fait, il n'y a pas non plus de transversalité au quotidien au niveau des ARS.
Par exemple, alors que l'on parle beaucoup de parcours de soins et de santé, ce sont des administrations différentes qui travaillent sur les services d'aide à domicile et les services de soins infirmiers à domicile (Ssiad) d'une part, et sur l'hospitalisation à domicile (HAD) d'autre part. Cette organisation ne permet pas d'assurer la complémentarité entre les différents secteurs, ce qui conduit à créer des zones de rupture.
Il y a également eu un manque de coopération initial entre l'Etat et l'assurance maladie sur les missions de gestion du risque. Dans les deux premières années de la mise en place des ARS, leurs thématiques étaient communes mais leurs outils étaient différents. Les établissements étaient ainsi démarchés séparément par des représentants de l'Etat et de l'assurance maladie qui ignoraient eux-mêmes le travail de leurs collègues. Ce manque de coordination est source de confusion pour les établissements, qui ne savent pas qui ils doivent écouter. La situation s'est quelque peu améliorée depuis lors.
Il faut donner plus d'autonomie aux ARS en contrepartie de davantage de transparence et de concertation. Cette autonomie doit notamment être financière afin de leur permettre de développer des projets. Elle doit également se traduire au niveau du pilotage national, qui doit porter sur les objectifs à atteindre, et non passer par des cahiers des charges fixant les moyens à employer, qui ne peuvent pas tenir compte de l'ensemble des spécificités des territoires.
Les ARS sont aujourd'hui légitimes dans le rôle d'animateur de territoires. Elles le sont notamment pour faire travailler ensemble sur certaines de leurs missions des administrations qui n'entrent pas dans le champ des ARS, par exemple les conseils généraux, les directions régionales de la cohésion sociale ou l'éducation nationale. On ne peut pas construire une offre sanitaire sans prendre en compte les offres médico-sociale et sociale et sans travailler avec les partenaires des autres institutions.
Sur la question de la démocratie sanitaire, à laquelle nous somme très attachés, des pistes sont à approfondir sur le rôle des conférences régionales de la santé et de l'autonomie (CRSA), notamment par rapport aux conférences de territoire, et sur le développement des formations pour les personnes qui siègent en CRSA.
Le passage des ARH aux ARS a pu entraîner des difficultés d'identification des acteurs de la part de leurs partenaires. Le rôle des délégations territoriales par rapport au siège est, de notre point de vue, très hétérogène. Par rapport aux relations qui existaient du temps des ARH, les rapports avec les établissements sont moins fréquents et moins simples pour les plus petits d'entre eux.
Enfin, nous sommes très attachés à ce que les ARS jouent le rôle de régulateur et non celui d'opérateur.
Mme Elisabeth Tomé-Gertheinrichs, déléguée générale de la Fédération de l'hospitalisation privée (FHP) . - Je vous remercie de nous permettre d'évoquer ce sujet important dans cette configuration qui rassemble les différentes fédérations, ce qui n'est pas si fréquent. Il serait heureux - et je porte ici la voix de mon président, M. Jean-Loup Durrousset - que nous puissions échanger en présence de nos présidents respectifs sur un certain nombre de sujets-clés, au-delà de celui qui nous intéresse aujourd'hui.
Selon une enquête réalisée par la FHP pour recueillir le point de vue de nos adhérents sur le terrain, les ARS sont perçues comme des interlocuteurs légitimes. Certaines difficultés nous ont toutefois été rapportées.
La première est l'organisation du système en tuyaux d'orgue. Là où les ARS doivent apporter de la flexibilité, de la transversalité, et créer un espace d'échange entre les acteurs, on peut avoir l'impression que des rigidités d'organisation sont venues invalider le projet initial.
La deuxième difficulté mise en avant concerne la capacité à échanger sur le terrain. Sont rapportés un turn-over important des personnels et une faible visibilité sur les projets. Les acteurs semblent condamnés à se rencontrer au cas par cas et, le plus souvent, seulement à l'occasion de problèmes. De nombreuses observations qui nous ont été transmises regrettent ainsi la méconnaissance des acteurs entre eux et souhaiteraient la création d'espaces d'échange. La question est d'ailleurs posée de savoir si les ARS constituent réellement un instrument de démocratie sanitaire.
Sur l'ensemble de ces sujets, ce n'est pas le modèle de l'ARS qui est mis en cause, mais sa mise en oeuvre et la façon dont les agences, qui sont encore jeunes, conçoivent leur rôle.
Nous regrettons également que les ARS ne soient pas en position d'être neutres dans leurs fonctions de régulateur. Elles sont juge et partie, notamment lorsqu'il s'agit d'arbitrer sur l'allocation de ressources dans un contexte financier contraint. Nos adhérents ont parfois le sentiment que ces arbitrages se font systématiquement en faveur des acteurs publics, du fait de la consanguinité entre l'ARS et l'Etat.
On peut également regretter un déficit évident en matière de recherche et développement. Les ARS pourraient être un lieu légitime et fécond pour la création ou l'expérimentation de nouveaux modèles soit d'organisation, soit de prise en charge des patients. Le secteur privé, condamné à devoir fourmiller d'idées pour pouvoir survivre, regrette de trouver peu de répondant de ce point de vue du côté des ARS.
Nous regrettons enfin un déficit d'articulation entre les niveaux national et régional, ce qui pose la question du pilotage et du lien avec le niveau politique. Les prises de position des ministres sont bien relayées dans les administrations centrales mais ne nous semblent pas reprises au plan régional par les ARS.
M. Jacky Le Menn, rapporteur . - Vos fédérations respectives estiment-elles que les ARS s'éloignent ou au contraire sont en congruence avec les missions qui leur ont été assignées par le législateur ?
Le rapport que l'Igas a consacré en 2012 à l'hôpital, après avoir constaté que les objectifs assignés aux ARS apparaissent difficiles à concilier, s'interrogeait en ces termes : « est-il souhaitable de donner au même acteur un rôle de régulation de l'offre de soins, de contrôle/inspection de tous les établissements de santé et de redressement financier des seuls hôpitaux publics ? ». Partagez-vous cette interrogation ?
Diriez-vous que les ARS considèrent vos fédérations respectives comme des partenaires régulièrement et suffisamment consultés en amont des décisions qui impliquent directement vos établissements adhérents ?
Enfin, il semble que le Conseil national de pilotage (CNP) ne joue pas son rôle de filtre des instructions. Quelle est votre analyse sur ce point ?
M. Alain Milon, rapporteur . - Vous semblez tous d'accord pour considérer que la création des ARS était nécessaire, que la régionalisation était le but poursuivi par la loi HPST, mais que le nombre très important d'instructions (plus de 240 par an) constitue l'expression d'une reprise en main du fonctionnement des ARS par l'Etat central. De ce fait, estimez-vous que l'esprit de la loi HPST est aujourd'hui appliqué ?
M. Cédric Arcos, directeur de cabinet de la Fédération hospitalière de France (FHF) . - Nous avons le sentiment que les ARS s'éloignent progressivement de la mission qui leur a été confiée par le législateur, tandis que s'installe un fossé d'incompréhension entre les ARS et les établissements. Ce constat renvoie à plusieurs problématiques.
On peut d'abord s'interroger sur la nature des relations entre les ARS et les établissements hospitaliers. Je ne reviens pas ici sur les comportements individuels dommageables de certaines personnes au sein des ARS, qui sont heureusement très minoritaires mais n'ont pas contribué à instaurer un climat de confiance. On constate que les équipes des ARS, en dépit de leur mission de régulation, privilégient une intervention directe. Selon nous, la loi a au contraire conçu les ARS comme des autorités devant s'appuyer sur les acteurs de santé et soutenir leurs projets dans le cadre d'une politique partenariale. C'est d'ailleurs ce qui avait fait tout le succès des ARH : celles-ci travaillaient avec les acteurs sans se substituer à eux.
Des ARH aux ARS, on est passé d'équipes d'état-major composées de 15 à 20 personnes à des équipes de 200 à 300 personnes travaillant presque uniquement sur l'hôpital. Les acteurs ont aujourd'hui un sentiment d'étranglement qui est dû notamment au nombre très important de circulaires, que nous avons évoqué, et d'inspections. Un grand CHU de l'Est a ainsi fait l'objet de trente inspections en une année et a dû mobiliser quatre ETP simplement pour les coordonner.
On relève ensuite une asymétrie dans la tutelle exercée par les ARS. Ma collègue de la FHP évoquait tout à l'heure la consanguinité entre les ARS et les établissements publics. Cette consanguinité, nous la ressentons parfois comme une contrainte : les ARS, qui connaissent très bien l'hôpital public, s'en occupent beaucoup, et même beaucoup trop. Le travail de coordination doit concerner tous les acteurs, y compris les acteurs privés.
Tout ceci renvoie au point de savoir si les ARS entretiennent avec les acteurs une relation partenariale et de confiance ou une relation de tutelle. En raison du modèle génétique des ARS, c'est plutôt un rapport de tutelle que l'on constate malheureusement sur le terrain : les ARS ayant à la fois une mission de contrôle et une mission de régulation, l'une l'emporte nécessairement sur l'autre. Des équipes de direction nous ont rapporté leurs difficultés de positionnement vis-à-vis des ARS : il est difficile de manifester des désaccords dans un cadre partenarial lorsque l'on doit ensuite être évalué par la même autorité dans un cadre de tutelle.
Les ARS sont avant tout victimes du pilotage national. Investies de très nombreuses missions par le législateur, elles sont aussi bombardées de circulaires. Il est nécessaire de recentrer le pilotage pour lui conférer une dimension plus stratégique. Nous avons noté avec satisfaction les déclarations de la ministre et les prises de position du secrétaire général des ministères des affaires sociales, et nous appelons à une évolution très forte dans ce sens.
Mme Elisabeth Tomé-Gertheinrichs . - Les ARS sont des organismes jeunes et encore en crise de croissance. Leur mission est de faire bouger les lignes dans les jeux d'acteurs traditionnels, par exemple en rapprochant le sanitaire et le médico-social. De ce fait, elles ne peuvent faire immédiatement consensus.
Sommes-nous dans une phase transitoire, ou peut-on d'ores et déjà constater l'échec du modèle des ARS ? Nous sommes très prudents sur ce point : nos adhérents ne remettent pas en cause le modèle, mais s'interrogent sur la façon dont les agences exercent leurs missions. A ce stade, des aménagements sont nécessaires, mais on ne peut pas considérer de façon définitive que les ARS se sont éloignées de la philosophie et des missions qui ont été définies par la loi.
Une difficulté de fond, qui est soulevée par nos trois fédérations et par l'Igas, est celle de la neutralité du régulateur.
La FHP n'a pas le sentiment que les ARS la considèrent comme un partenaire. Nous ne nous sentons pas associés au pilotage sur le plan national. Nous avons demandé à plusieurs reprises à intervenir devant le CNP pour exposer, en tant qu'acteurs hospitaliers, notre cap et notre positionnement ; cette démarche n'a jamais été possible. Nous ne nous sentons pas davantage associés au plan local : lorsqu'un directeur général d'ARS prend une décision, il est très rare qu'il prenne la précaution de contacter auparavant la fédération ou les acteurs de terrain. Cette situation nous paraît regrettable, et nous souhaitons pouvoir oeuvrer davantage ensemble.
Le CNP pourrait travailler avec les fédérations à élaborer de nouveaux modèles d'exercice du pouvoir dans le cadre hospitalier. A l'heure actuelle, les ARS reproduisent un modèle étatique : elles privilégient la norme et le contrôle à la contractualisation et au partenariat. Il faut entreprendre un travail de fond pour sortir de ce schéma, qui ne fonctionne pas dans un univers hospitalier très complexe.
Mme Catherine Réa . - Nous avons en effet le sentiment que les ARS s'éloignent de leurs missions premières. Ce n'est certainement pas un choix délibéré de leur part mais rien n'est fait au niveau du pilotage national pour empêcher cela. Le CNP n'est pas en mesure de filtrer les instructions délivrées aux ARS. Il serait nécessaire que ces instructions soient définies en amont de façon commune et transversale. Tant que les choses resteront en l'état, les recloisonnements se poursuivront au niveau des ARS.
Cette situation a des conséquences multiples, notamment au niveau de l'organisation interne des agences. Les établissements sont en outre relativement nostalgiques des partenariats qu'ils avaient pu nouer avec les ARH. Ils ont le sentiment que les ARS s'impliquent davantage dans l'édiction de normes et dans le contrôle que dans l'accompagnement.
On pourrait imaginer des ARS plus autonomes, plus à même de travailler à l'évaluation des besoins avec les acteurs de terrain et à une mise en musique de l'offre sanitaire et médico-sociale. Elles pourraient continuer d'exercer leurs fonctions de contrôle afin de garantir une certaine harmonisation des pratiques mais en étant davantage accompagnatrices de l'ensemble des établissements. Il faut que les ARS entrent dans une logique de construction qui ne soit pas polluée par certains des objectifs fixés aux directeurs généraux dans les Cpom. Il est important de travailler à la restructuration de l'ensemble des établissements en difficulté et pas simplement d'un certain type de structures.
Des progrès restent donc à accomplir en termes de pilotage pour que les ARS disposent de davantage de marges de manoeuvre et retrouvent la dynamique positive qu'avaient les ARH. J'ajouterai que les délais contraints d'élaboration des PRS n'ont certainement pas favorisé l'appropriation par les acteurs des nouvelles missions des ARS.
M. René-Paul Savary . - Je suis président de conseil général et siège au conseil de surveillance de plusieurs établissements de santé. Les présidents de conseils généraux ressentent, dans le secteur médico-social, la même impression que les fédérations d'établissements. Il y a un sentiment d'ingérence de la part des ARS et de complications supplémentaires alors que l'objectif de la loi HPST était d'abord de garantir davantage de coordination : les PRS sont particulièrement longs ; la région Champagne-Ardenne, pourtant de taille modeste, compte deux CRSA...
Je travaille actuellement à un projet de maison de santé. Lorsqu'on observe la situation sur le territoire, le besoin d'une telle structure est évident. Mais le projet est très difficile à monter car rien n'a été prévu dans les schémas régionaux. Les ARS sont davantage sources d'inertie que de synergies.
Il convient de recadrer leurs compétences afin d'éviter les dérives. De ce point de vue, la révision générale des politiques publiques (RGPP) et maintenant la modernisation de l'action publique (MAP) devraient avoir pour conséquence naturelle un recentrage des agences sur leurs missions centrales.
Je souhaiterais également évoquer le problème que pose sur le terrain la mise en oeuvre des Cpom : les objectifs fixés ne sont pas accompagnés des moyens adéquats, ce qui, au lieu de susciter un effet d'entraînement, freine les avancées ; en outre, ces moyens arrivent tardivement dans l'année, plusieurs mois après la fixation des objectifs...
M. Alain Milon, rapporteur . - Si j'essaie d'interpréter de façon très personnelle ce que vous nous avez exposé, on pourrait caricaturer la situation de la façon suivante : « donnez du pouvoir à un imbécile, vous en ferez un tyran ». Renforcer l'autonomie des ARS, n'est-ce pas également leur donner plus de pouvoir ?
M. Jacky Le Menn, rapporteur . - La question de l'autonomie conduit à celle du périmètre qu'il convient de donner au fonds d'intervention régional (FIR). Quelle est votre analyse sur ce point ? Dans son rapport sur l'hôpital, l'Igas estime qu'il faudrait aller vers une fongibilité complète des enveloppes sanitaires et médico-sociales. Qu'en pensez-vous ?
M. Guy Collet . - Une réforme du pilotage national est indispensable car l'autonomie ne peut s'envisager que dans le cadre d'un contrôle national adapté. Pour le moment, les acteurs réunis au sein du CNP sont engagés dans une forme de course à l'élaboration de circulaires. Il faudrait mettre en place un dispositif de pilotage associant les représentants des professionnels et permettant d'analyser les circulaires suffisamment en amont. L'autonomie, que nous souhaitons tous, ne se mérite qu'une fois réformé le pilotage national.
La création d'une Agence nationale de santé (ANS) a été envisagée à une époque. Sur le principe, et à titre personnel, je partage cette option. Mais cela revient à créer une agence supplémentaire dans un contexte budgétaire contraint, ce qui n'est envisageable qu'à la condition que l'Etat se réorganise en profondeur.
Concernant le parcours de santé, personne ne sait véritablement comment le mettre en oeuvre. Sans doute faudrait-il qu'une région se porte volontaire pour entreprendre une expérimentation. Le parcours de santé permet de dépasser les structures pour mieux mettre en commun les compétences : la méthode expérimentale me semble être la seule voie pour atteindre ce but.
M. Jacky Le Menn, rapporteur . - En d'autres termes, il faut quitter l'incantatoire et s'engager dans l'expérimentation.
M. Guy Collet . - L'expérimentation du parcours de soins pour les personnes âgées qui est actuellement en cours me semble tronquée dans la mesure où tous les partenaires ne sont pas associés. Pour mener à bien une telle expérimentation, les ARS ont un rôle essentiel d'animation et de mise en confiance de l'ensemble des acteurs. Cela implique de s'éloigner d'une pure relation de tutelle, telle que peuvent l'exercer certaines ARS, qui traduit plutôt une méfiance vis-à-vis des établissements.
Mme Catherine Réa . - Oui à l'autonomie, mais dans le cadre d'un pilotage national rénové. La Fehap a elle aussi été favorable à la création d'une agence nationale de santé. Il faut aller vers ce type de pilotage au niveau national. L'autonomie n'est par ailleurs envisageable qu'alliée à plus de transparence, de concertation et davantage de marges de manoeuvre financières.
La question du parcours de santé n'est sans doute pas traitée de la meilleure façon. Les patients veulent être guidés, qu'il s'agisse de prévention, d'éducation ou de soins. La France dispose d'une excellente boîte à outils pour accompagner les patients. Mais les missions de chaque intervenant sont difficiles à identifier et les secteurs sanitaire et médico-social ne se connaissent pas suffisamment. Par ailleurs, les besoins varient en fonction des territoires : il faut identifier les manques pour les compenser ensuite. Tous les acteurs doivent être impliqués, des services de premier recours aux structures hospitalières. Les conseils généraux, qui travaillent beaucoup sur les questions de prévention et d'éducation, les caisses d'assurance retraite et de la santé au travail (Carsat) et les communes sont également des partenaires importants. Enfin, le parcours de santé ne doit pas concerner uniquement les personnes âgées et handicapées : les maladies chroniques et la psychiatrie sont également à prendre en compte.
Mme Elisabeth Tomé-Gertheinrichs . - Je rejoins les positions exprimées sur le lien entre autonomie et pilotage, ainsi que sur l'expérimentation et les outils de mise en oeuvre du parcours de santé. J'ajoute qu'il ne faut pas perdre de vue les difficultés que rencontrent les ARS du fait de leur déficit de neutralité qui les place en situation de quasi-injonction. Je pense également que la création d'une agence nationale de santé ne serait pas nécessairement la solution la plus adaptée. Dans ma carrière antérieure, j'ai exercé la tutelle administrative et financière d'agences de sécurité sanitaire : ce modèle d'agences ne résout pas la question de la coordination des acteurs. Mettre en oeuvre les politiques publiques sanitaires aujourd'hui ne peut se faire sans une remise en cause des modes d'action classiques de l'Etat, centrés sur la norme et le contrôle : il faut réfléchir à une nouvelle forme d'exercice du pouvoir, davantage tournée vers la création d'outils adaptés, le partenariat et la contractualisation.
M. Jean-Marie Vanlerenberghe . - Il faut se poser la question de l'exercice de la gouvernance. Quel management mettre en place ? Doit-il être incitatif ou directif ? J'ai le sentiment que les pratiques varient selon les territoires et la personnalité des acteurs. N'y a-t-il pas une ambigüité dans ce que nous recherchons ? L'esprit de la loi HPST me semble très clair : les ARS sont le bras séculier du ministre. Il n'y aura jamais d'autonomie par rapport à un ministre qui s'estime légitimement en droit d'exercer son influence. Il n'y a donc pas seulement un problème de pratique mais une difficulté dans ce que dit la loi sur la gouvernance et le rôle des ARS. A titre personnel, je suis favorable à davantage de décentralisation plutôt qu'à une déconcentration. Les régions et les hôpitaux ne se ressemblent pas. Sans aller jusqu'à l'incohérence, il faut laisser de l'autonomie.
M. Gérard Roche . - A l'origine, la création des ARS a suscité un fort engouement. On a cependant vite compris que les enjeux financiers seraient prédominants et que le directeur général de l'ARS est avant tout un commissaire du gouvernement chargé de gérer une enveloppe fermée et doté pour cela de pouvoirs importants. Face aux présidents de conseils généraux, les directeurs généraux d'ARS sont particulièrement puissants, qu'il s'agisse de la gestion des aides à l'investissement, des appels à projets ou des conventions tripartites dans les Ehpad. Si l'on veut avancer, il faut légiférer. Créer une agence nationale de santé ne changerait pas grand-chose.
M. Alain Milon, rapporteur . - Ce n'est pas parce que la Mecss réfléchit sur les ARS qu'il faut tout remettre en cause. Les ARS ne sont après tout opérationnelles que depuis trois ans. L'esprit de la loi HPST était de promouvoir la régionalisation ainsi que la coordination entre médecine de ville et hôpital et entre secteur sanitaire et secteur médico-social : ce sont les ARS qui ont permis d'avancer sur ces sujets. Certes, des défauts sont apparus dans la mise en application de la loi mais l'esprit est le bon. Au-delà de la remise en cause de ce qui ne fonctionne pas, j'aimerais que vous nous disiez quel doit être le rôle des ARS.
M. Jacky Le Menn, rapporteur . - Il n'est pas question de remettre en cause l'existence des ARS mais de voir quelles sont les améliorations à apporter. Des ARS se sont parfois engagées dans une gestion quasiment directe de certains établissements : il faut trouver le moyen de canaliser ces tendances.
Dans l'esprit de la loi HPST, les PRS devaient permettre la rencontre entre politiques nationales et préoccupations régionales. Pourtant, la FHF a demandé un moratoire sur leur élaboration. Que faudrait-il faire pour améliorer les choses ? Les questions de planification se posent également dans le secteur médico-social, qu'il s'agisse des personnes âgées ou handicapées.
Au final, comment améliorer l'articulation entre le niveau national et les territoires ? Comment aller au-delà d'un simple processus de déconcentration dans lequel les directeurs généraux d'ARS joueraient le rôle de préfets ? Cela pose la question du fonctionnement de la démocratie sanitaire au sens large.
Mme Catherine Réa . - Certes, l'élaboration des PRS a permis d'associer de nombreux acteurs, mais certains éléments extérieurs ont également eu une influence. Je pense notamment à l'impact des zonages définis au niveau national par profession sur les schémas régionaux pluriprofessionnels d'organisation des soins de premier recours ou à celui des objectifs de réduction des déficits des hôpitaux publics sur l'adaptation de l'offre hospitalière en général. Sur le zonage, les ARS qui étaient avancées dans la préparation de leur PRS ont dû remettre l'ouvrage sur le métier parce qu'une décision prise au niveau national est entrée en contradiction avec les pistes avancées localement.
La création du FIR a suscité une satisfaction relativement générale. L'annonce de son montant et le fait qu'il ne s'agisse en réalité que de la réunion d'enveloppes déjà existantes a entraîné un certain désenchantement. Le FIR regroupant la permanence des soins ambulatoire et en établissement, il a fallu adapter les PRS en conséquence. Au final, certaines orientations des PRS ont été déterminées par l'enveloppe plutôt que par les besoins.
M. Cédric Arcos . - Le mode d'organisation actuel des ARS n'est pas décentralisé mais il ne s'agit pas non plus réellement d'une déconcentration en raison de l'histoire de ce secteur. Pourtant, l'autonomie est une richesse. Quel pourrait être alors le rôle des ARS ? Il faut que, sans aller jusqu'à une remise en cause complète, un signal politique clair soit envoyé qui témoigne d'une volonté de faire évoluer les choses. La demande de moratoire sur les PRS était une mesure de bon sens : les ARS se sont précipitées dans une démarche qu'elles voulaient exhaustive sans se donner le temps d'effectuer les concertations nécessaires.
Les méthodes de travail doivent être davantage partenariales. On observe aujourd'hui différents modèles d'ARS. Certaines fonctionnent réellement à la façon de préfectures, d'autres ont conservé l'esprit d'agences de mission. Sans changer grand-chose, on peut faire évoluer les méthodes de travail pour revenir à une animation politique et moins administrative. Se pose en particulier la question de savoir si le préfet de région doit continuer de présider les ARS. Cette mission ne pourrait-elle pas revenir à un élu, par exemple le président de région ?
M. Gérard Roche . - Les régions n'ont pas de compétence en la matière.
M. Cédric Arcos . - Justement, la FHF regrette que la santé soit totalement absente du projet de loi de décentralisation. Il faut pourtant mettre en place un véritable travail partenarial qui inclue les élus et les fédérations. En d'autres termes, faisons confiance à l'intelligence du terrain. L'ARS est là pour initier, débloquer les situations, mettre en oeuvre et adapter les objectifs et outils nationaux.
L'investissement est une question importante qui échappe déjà en partie à la compétence des ARS. Qui plus est, c'est le ministère des finances qui devrait maintenant instruire et valider les projets d'investissement. Il faudrait plutôt s'orienter vers des schémas régionaux d'investissement, pensés avec les acteurs. Cela implique en contrepartie une certaine maturité du milieu professionnel ainsi qu'une confiance réciproque.
Enfin, un toilettage des compétences des ARS est sans doute nécessaire. Je pense notamment à la médecine de ville, domaine dans lequel les agences ont très peu de moyens d'action.
Mme Elisabeth Tomé-Gertheinrichs . - Cette table ronde a montré que les fédérations sont d'accord sur de nombreux points et gagnent à travailler ensemble. Il y aurait matière à prolonger les échanges entre nous afin de dégager à partir du terrain des propositions innovantes et constructives à adresser aux ministères.
M. Gérard Roche . - Vous vous demandiez tout à l'heure pourquoi le mot de « santé » ne figurait pas dans l'acte III de la décentralisation. Je crois que la réponse se trouve dans la question elle-même...
M. Jacky Le Menn, rapporteur . - La question des investissements représente un enjeu considérable. La ministre a annoncé à plusieurs reprises des mesures sur ce point. Il est nécessaire de créer un modèle différent afin que les investissements correspondent bien aux besoins. C'est pourquoi il nous faudra peut-être nous montrer iconoclastes dans nos propositions.
Audition de Mme Bernadette DEVICTOR, présidente de la Conférence nationale de santé (CNS) et M. Jean-Louis SALOMEZ, président de la Conférence régionale de la santé et de l'autonomie (CRSA) du Nord-Pas-de-Calais (mercredi 10 avril 2013)
M. Yves Daudigny, président . - Nous poursuivons nos travaux sur le bilan de la mise en place des ARS et leurs perspectives d'évolution, en consacrant les deux auditions de cet après-midi au thème de la démocratie sanitaire.
La loi HPST a créé, auprès des ARS, une conférence régionale de la santé et de l'autonomie (CRSA), ainsi que des conférences de territoire dans chaque territoire de santé.
Mme Devictor, vous êtes à la fois présidente de la CRSA de Rhône-Alpes et présidente de la Conférence nationale de santé et M. Salomez, vous êtes président de la CRSA du Nord-Pas-de-Calais. Je vous remercie tout d'abord d'avoir accepté notre invitation.
Nous souhaitons que vous puissiez nous faire part de votre expérience quant à la manière dont les ARS se sont mises en place et dont fonctionne la démocratie sanitaire aujourd'hui. Quel est le rôle effectif des CRSA et des conférences de territoire ? Quel est également le rôle de la Conférence nationale de santé ?
Nous souhaitons ainsi tracer des pistes de réflexion pour faire évoluer la gouvernance de notre système, sans pour autant remettre en cause le principe même des ARS.
Mme Bernadette Devictor, présidente de la Conférence nationale de santé (CNS) . - La démocratie sanitaire est de création récente. Elle est donc encore en construction et nous sommes actuellement en apprentissage collectif. Son exercice plein et entier nécessitera une évolution culturelle et l'appropriation de ses processus par tous les acteurs.
Le modèle français de la démocratie sanitaire est tout à fait original. Il ne s'agit pas seulement de faire une place aux associations représentant les usagers, mais d'associer tous les acteurs du système de santé au sein d'une même instance qui contribue par ses avis à l'élaboration de politiques de santé.
La CNS a souhaité s'autosaisir du bilan de la démocratie sanitaire en région sur la base d'une enquête menée auprès des CRSA et des agences. Le rapport qui en résulte a été adopté en novembre dernier et constitue un exemple de l'articulation entre conférence nationale et CRSA. Il pourrait être intéressant de prolonger ce travail dans la mesure où l'on pourrait dégager des moyens ; je signale à cet égard que ce premier bilan a été réalisé sur les moyens propres des CRSA et de la CNS, notamment sur ceux du Professeur Salomez.
M. Jacky Le Menn, rapporteur . - J'aimerais que vous nous parliez précisément des processus d'élaboration des projets régionaux de santé (PRS), du fonctionnement des CRSA et des conférences de territoire, et des pistes d'améliorations sur ces différents points.
Dans une circulaire du 31 juillet 2012, la Fédération hospitalière de France (FHF) se montrait très sévère à propos du fonctionnement de la démocratie sanitaire sur le terrain. Selon cette circulaire, la démocratie sanitaire serait pour l'heure un « rendez-vous manqué », le fonctionnement des instances de démocratie sanitaire serait très lourd et la voix des hospitaliers ne serait que très peu entendue.
Dans une contribution intitulée « Les ARS ou quand la pire des politiques surgit d'une bonne idée », un médecin inspecteur de santé publique s'est montré plus critique encore. Selon lui, les personnels des ARS se sont mis à travailler sur les contrats pluriannuels d'objectifs et de moyens (Cpom) avec l'Etat, alors même que les CRSA et les conférences de territoire n'étaient pas encore constituées. Les grandes orientations de santé publique, qui ont bien sûr conditionné les choix ultérieurs, ont ainsi été engagées dès le mois de juillet 2010 sans aucune concertation avec les partenaires. Et quand il y a eu concertation, ce fut toujours à marche forcée et dans la plus grande confusion. Cette situation a amené le Ciss à parler de « démocratie du cause toujours ». Selon l'auteur enfin, la démocratie sanitaire devrait très vite se révéler pour ce qu'elle est : l'instrumentalisation des partenaires dans des comités alibi chargés de valider des décisions prises ailleurs.
Que pensez-vous de ces affirmations, qui ont été formulées au début de la mise en place des ARS par un acteur du secteur hospitalier et par un agent en place dans une ARS ?
M. Jean-Louis Salomez, président de la Conférence régionale de la santé et de l'autonomie (CRSA) du Nord-Pas-de-Calais . - Les affirmations de ce médecin inspecteur de santé publique font référence à une période durant laquelle les CRSA, qui ont été installées au cours de l'été 2010, n'avaient pas encore été mises en place. Il serait intéressant de se pencher à nouveau sur cette question deux ans et demi après cette mise en place.
S'agissant des rigidités de l'organisation de la démocratie sanitaire, il est vrai qu'une assemblée plénière comprenant une centaine de membres peut avoir un fonctionnement très lourd. Nos dossiers sont cependant principalement instruits au sein de quatre commissions spécialisées (dédiées respectivement aux soins, à la prévention, au secteur médico-social et aux usagers) et par des sous-groupes au sein de ces commissions. Il n'est pas question de faire un travail de fond lors d'une assemblée plénière, dont le rôle est de tenir des débats d'ordre général et d'adopter formellement par un vote les orientations retenues.
La position de la FHF résulte sans doute de ce qu'elle avait une place d'interlocuteur privilégié du temps des ARH, qui traitaient essentiellement du fait hospitalier. Aujourd'hui, bien qu'il n'ait plus cette place, le secteur public hospitalier conserve une représentation tout à fait significative, à tel point qu'il est placé dans une position de quasi majorité au sein des commissions d'organisation des soins. Dans de nombreuses régions, la présidence de cette commission revient à un membre de la FHF, ses représentants y sont très nombreux et très présents, et les avis formulés sont fréquemment accompagnés d'une contribution écrite de la FHF. On entend d'ailleurs régulièrement la Fédération de l'hospitalisation privée (FHP) déplorer de n'être pas suffisamment représentée par rapport à l'hôpital public.
Mme Bernadette Devictor . - Il est vrai que, pour la première année de leur adoption, les Cpom ont été directement négociés avec les ARS. Cependant, depuis l'élaboration des projets régionaux de santé (PRS), ils sont renégociés pour être mis en adéquation avec les objectifs de ces PRS. En tant qu'instances consultatives, nous avons réagi quant à la préexistence des Cpom par rapport aux PRS, et les décalages initiaux sont aujourd'hui rattrapés. Comme je l'ai dit, tout cela est un processus en cours d'élaboration ; selon le regard que l'on porte sur cette évolution, on peut y voir un verre à moitié plein ou à moitié vide.
M. Jean-Louis Salomez . - Sommes-nous un « comité Théodule » ? Pour répondre à cette question, il faut évaluer dans quelle mesure nos missions sont utiles en pratique. La première mission confiée aux CRSA est une mission de consultation, qui oblige les ARS à les saisir à chaque étape de l'élaboration des PRS notamment, et en application de laquelle nous rendons des avis publics. Des faits tangibles nous permettent de constater que ces avis ne sont pas simplement formels et sont bien pris en compte.
J'ai pu vérifier que la saisine des CRSA par les ARS a bien été effectuée dans toutes les régions, de la phase initiale de découpage territorial à l'élaboration des plans stratégiques régionaux en passant par celle des trois schémas d'organisation. Vingt des vingt six directeurs généraux (DG) d'ARS m'ont dit que les avis formulés suite à cette saisine sont selon eux utiles et de qualité, et qu'ils en ont toujours tenu compte. Les présidents de CRSA considèrent quant à eux, dans cinq régions seulement, que leur avis n'a pas été suivi.
On voit ainsi apparaître de vraies nouveautés dans l'élaboration des politiques publiques de santé. Dans ma région, à notre demande, un schéma de prévention a totalement été réécrit ; récemment, deux volets du schéma d'organisation sanitaire n'ont pas été publiés et ont été entièrement réélaborés sur notre recommandation.
Mme Bernadette Devictor . - Nous essayons d'objectiver le rôle de la démocratie sanitaire en incitant toutes les CRSA à se doter de tableaux annuels de suivi de leurs recommandations et à demander, comme le prévoit la loi, que chaque DG d'ARS vienne annuellement y rendre compte de la suite qui a été donnée à leurs avis.
Cette démarche ne signifie pas que toutes les recommandations faites doivent être automatiquement reprises. Elle doit permettre un dialogue pour améliorer la pertinence et la formulation des recommandations et comprendre pourquoi elles n'ont pas été prises en compte le cas échéant.
L'appropriation par les ARS des recommandations faites par les CRSA est encore très inégale d'une région à l'autre. Pour harmoniser les modes de fonctionnement, la CNS et les conférences des DG d'ARS constituent deux instances propices à la diffusion des bonnes pratiques.
M. Jean-Louis Salomez . - Au départ, seul un rôle consultatif avait été dévolu aux CRSA par la loi. Un modèle participatif et de concertation est cependant très rapidement apparu. En effet, nos avis sont rendus publics et sont bien souvent repris par les médias. De ce fait, les ARS ne souhaitent pas saisir les CRSA à la toute fin de leurs travaux, alors que toutes les orientations ont déjà été arrêtées, au risque de se retrouver finalement avec un avis extrêmement négatif.
Dans toutes les régions, à l'exception de deux d'entre elles, une concertation a ainsi pu être établie, alors qu'elle n'était pas initialement prévue par la loi, sous la forme de comités de pilotage du PRS, de comités de suivi ou encore de groupes de travail sur l'ensemble des programmes.
Mme Bernadette Devictor . - La loi, en prévoyant un processus obligatoire de consultation à travers une triple obligation pour les ARS de saisir les CRSA, de rendre compte de l'appropriation de leurs avis et de rendre ceux-ci publics, a permis d'installer véritablement la démocratie sanitaire.
S'agissant de l'équilibre de la représentation des différents acteurs du système de santé, une représentation de l'ensemble d'entre eux est prévue aux niveaux tant national que régional. Je pense que l'on peut faire confiance aux acteurs hospitaliers pour réussir à se faire entendre, par exemple à travers la mise en place de commissions spécialisées.
M. Jean-Louis Salomez . - Le modèle français de démocratie sanitaire est original sur le plan international et il fonctionne de manière plutôt satisfaisante. Dans la plupart des pays, la démocratie sanitaire passe par une représentation des territoires (dans certaines provinces canadiennes par exemple) ou par l'association des usagers du système de santé. Le modèle français réunit ensemble toutes les parties prenantes du système de santé (usagers, professionnels, acteurs politiques) et fait obligation aux agences de soumettre systématiquement l'ensemble de leur politique à la consultation.
M. Jean-Noël Cardoux . - Je retrouve dans mon département et ma région le ressenti exprimé dans les déclarations citées par Jacky Le Menn, notamment en ce qui concerne le partenaire institutionnel incontournable en matière médico-sociale qu'est le conseil général.
Après avoir siégé pendant dix-huit mois au sein des instances des ARS en tant que représentant du conseil général du Loiret, j'ai délégué ma présence dans cette enceinte à d'autres élus. En effet, pour des raisons d'organisation, j'ai eu le plus grand mal à être présent aux réunions. Celles-ci étaient sans cesse annulées au dernier moment, repoussées, reprogrammées. Il est très difficile pour un élu actif de s'adapter à de tels bouleversements d'emploi du temps.
En outre, j'ai le sentiment que les ARS et les conseils généraux coopèrent peu. Je suis intervenu à plusieurs reprises, lors des premiers conseils de surveillance, pour demander que les services des ARS et du conseil général puissent travailler en étroite collaboration à l'élaboration des différents plans et schémas. Nous ne nous sommes cependant que très peu rencontrés, à tel point que le projet régional de santé, sur lequel le conseil général devait donner un avis, ne nous a été soumis que lorsqu'il avait déjà été approuvé par l'ARS. Dans un souci de cohérence, il y a certainement un choc de simplification à faire sur ce point...
J'ai en tête un épisode qui a fait beaucoup de remous dans ma région. Alors que la création d'un établissement pour mineurs violents et souffrant de handicaps psychiques, que nous réclamions depuis vingt ans, avait été actée et devait associer les services du conseil général et de la protection judiciaire de la jeunesse, elle a été rayée, à notre grande surprise, dans la dernière mouture du projet régional de santé qui nous a été soumise. Je comprends que des raisons financières aient pu expliquer ce revirement ; mais nous avons eu l'impression d'être placés devant le fait accompli et que notre consultation était en réalité factice.
Je conviens que nous sommes encore en période de rodage. Il y a cependant beaucoup à faire pour simplifier les procédures et pour améliorer l'organisation et la pertinence des réunions.
M. Jean-Louis Salomez . - Il est certain que les élus doivent en permanence arbitrer entre de très nombreuses sollicitations.
La question de la coordination entre les ARS et les conseils généraux sur les politiques médico-sociales n'est pas du ressort de la démocratie sanitaire. En tant que CRSA, nous n'avons pas de lisibilité sur les liens institutionnels entre l'ARS et le conseil général ; ce point renvoie à la question des rôles respectifs de l'Etat et des collectivités territoriales. Je reconnais toutefois que nous sommes parfois témoins de tensions. Un travail bilatéral est prévu, du moins je l'espère, dans tous les départements et les régions. Une commission de coordination doit en théorie associer les services de l'ARS et des conseils régionaux et généraux. Les CRSA n'étant pas associés aux réunions de cette instance, j'ignore toutefois si elle fonctionne correctement.
Le fonctionnement de la commission spécialisée dans le secteur médico-social relève en revanche du champ de la démocratie sanitaire. Il me semble que dans beaucoup de régions, cette commission est le lieu d'un vrai débat et constitue un acteur particulièrement actif.
Mme Bernadette Devictor . - Le pari de la loi HPST est de changer la représentation de la santé et d'englober l'ensemble des problématiques de la prévention, de l'accès aux soins, de l'accompagnement etc. La démocratie sanitaire doit faire en sorte que les différents acteurs du système de santé se retrouvent pour aborder ces sujets avec leurs points de vue différents. C'est un pari qui demande du temps, et ce temps n'est sans doute pas le même pour les professionnels de santé, les usagers et les élus. Il est cependant nécessaire pour que nous apprenions à parler le même langage. Au regard de l'étendue de ce pari, on peut considérer que des progrès ont déjà été accomplis.
M. Jean-Noël Cardoux . - Je partage bien sûr cet objectif, mais le problème est celui des modalités pratiques de sa mise en oeuvre.
M. Jean-Louis Salomez . - Les changements d'horaires au dernier moment ne sont pas acceptables. Cependant, pour la première fois, nous réussissons à faire que des acteurs issus d'univers différents se mettent d'accord sur un texte transversal. On observe ainsi une acculturation entre les univers des usagers, des professionnels, des politiques.
Mme Bernadette Devictor . - En ce qui concerne le thème de l'organisation de débats publics par les CRSA, une bonne moitié d'entre elles en ont déjà organisés depuis leur installation, et dix-neuf prévoient de le faire au cours de l'année 2013 sur des thèmes très variés.
On constate une grande différence de pratiques sur ce point. La mission d'organisation de débats publics confiée à la CNS et aux CRSA vise à élargir la participation du public à l'élaboration des politiques de santé. Or ces débats prennent parfois la forme de conférences visant à faire la promotion du PRS, ou même, dans un cas, de l'organisation d'une manifestation sur la voie publique. Il ne me semble pas que ce type d'événements permette de se mettre à l'écoute du public.
C'est pourquoi la CNS, en lien avec la Commission nationale du débat public et le Comité consultatif national d'éthique (CCNE), s'est engagée dans la rédaction d'un guide du débat public. Il s'agit, sans enfermer les CRSA dans un carcan, de définir les grandes orientations du débat public et d'en affirmer une conception ascendante, qui doit venir alimenter l'élaboration des politiques publiques.
Il s'agit d'un enjeu d'autant plus important que, lors du lancement de la stratégie nationale de santé, le Premier ministre a annoncé que la CNS et les usagers seraient associés à son élaboration. L'organisation de débats publics aux niveaux national et régional nous paraît être un excellent moyen de consulter le public sur les priorités envisagées. Les instances de démocratie sanitaire doivent devenir le moteur d'une démocratie plus participative.
M. Jacky Le Menn, rapporteur . - Les CRSA ne sont-elles pas confrontées à un déficit de notoriété auprès du grand public ? Ne faut-il pas revoir leurs moyens, humains, financiers, de communication afin de renforcer leur capacité à faire connaître dans les médias leurs inquiétudes, leurs sujets de satisfactions et leurs propositions ?
M. Jean-Louis Salomez . - Vous avez entièrement raison. Seuls les initiés connaissent les CRSA dont le sigle est d'ailleurs peu porteur. Si nos débats sont publiés sur les sites internet des ARS, le grand public ne le sait pas forcément.
Le problème de la notoriété des CRSA renvoie en effet à la question des moyens dont elles disposent. Il existe des services de la démocratie sanitaire dans les ARS, dotés en moyenne de deux à quatre équivalents temps plein (ETP). Les dépenses directes consacrées à la démocratie sanitaire varient de 13 000 à 170 000 euros selon les régions. Mais aucune section du budget des ARS n'est dédiée au fonctionnement des CRSA. Or, des tensions peuvent apparaître et ont conduit dans le passé à ce qu'une ARS refuse de donner à la CRSA les moyens nécessaires à l'organisation d'un débat public. Nous demandons à disposer de moyens dédiés pour être plus visibles et avoir la capacité de nous autosaisir sur certains sujets. Pour le moment, nous sommes extrêmement tributaires du bon vouloir des ARS, ce qui limite la portée de nos prises de position vis-à-vis du grand public et des professionnels de santé.
Mme Bernadette Devictor . - La CNS est confrontée, au niveau national, à des difficultés au moins équivalentes. Nous n'avons pas de rédacteur dédié. La capacité d'autosaisine, qui repose sur le bénévolat des membres, est de ce fait limitée. L'enjeu est de parvenir à dégager du temps et des moyens pour rendre des avis de qualité, harmoniser les pratiques des CRSA et diffuser les meilleures d'entre elles. Peu de CRSA se plaignent du manque de moyens pour la gestion de leur activité quotidienne. En revanche, elles sont confrontées à des difficultés en termes de mise à disposition de personnel de la part des ARS et de mobilisation de moyens humains propres.
M. Jacky Le Menn, rapporteur . - Cela permettrait d'ancrer le rôle des CRSA et de la CNS, et au final de renforcer la démocratie sanitaire.
Mme Bernadette Devictor . - A titre de comparaison, les moyens mis à disposition des conseils économiques, sociaux et environnementaux régionaux (CESER) sont bien plus importants.
M. Jacky Le Menn, rapporteur . - L'information dont disposent les CRSA est-elle suffisante, notamment sur les contrats pluriannuels d'objectifs et de moyens (Cpom) ? Ne faudrait-il pas que les ARS communiquent davantage sur les programmes de gestion du risque, sur les dépenses régionales de santé et sur le fonds d'intervention régional (FIR) ?
M. Jean-Louis Salomez . - En amont de l'information se pose la question de la formation. Aucun accompagnement n'a été prévu pour les membres des CRSA. Heureusement, les collectifs interassociatifs pour la santé (Ciss) forment leurs adhérents.
Par ailleurs, nous avons presque trop d'informations sur le contenu des projets régionaux de santé (PRS) tout en devant nous prononcer sur ces documents dans des délais restreints. En revanche, il existe des domaines pour lesquels les CRSA souhaiteraient en avoir davantage et ont demandé des évolutions au niveau national : il s'agit du FIR, dont le montant a doublé cette année, du programme de gestion du risque et de l'état des dépenses régionales de santé.
Mme Bernadette Devictor . - Le président de la CRSA peut participer avec voix consultative aux travaux du conseil de surveillance de l'ARS, ce qui constitue un atout pour l'accès à l'information. Nous estimons que les présidents des commissions spécialisées devraient également siéger dans les commissions de coordination avec voix consultative, ce qui rendrait plus fluide la circulation de l'information. Cela existe en pratique dans certaines régions mais devrait devenir la règle générale.
Ceci étant, il n'est pas non plus souhaitable que le directeur général de l'ARS soit complètement lié par les avis des CRSA : le rôle de ces instances doit demeurer consultatif.
M. Jacky Le Menn, rapporteur . - Les missions des CRSA pourraient-elles être complétées ? Je pense notamment aux plans régionaux de santé au travail et aux plans régionaux santé-environnement.
M. Jean-Louis Salomez . - Les points de vue sont unanimes pour aller en ce sens. Ces sujets nous échappent car ils ne relèvent pas de la compétence exclusive des ARS. Nonobstant la capacité d'autres organismes à émettre des avis sur ces plans, nous estimons que ces deux grands champs de la santé devraient pouvoir être intégrés dans notre réflexion.
Une autre question n'est pas tranchée pour le moment : faut-il que les CRSA demeurent rattachées aux ARS ou ont-elles vocation à se prononcer sur l'ensemble des politiques sanitaires et médico-sociales menées au niveau régional, par exemple, par les conseils régionaux ?
Mme Bernadette Devictor . - Autre piste de proposition, le caractère interministériel des ARS pourrait être renforcé de façon à leur donner un véritable rôle d'animation dans la conception des plans de santé au travail et santé-environnement. Rien n'empêche actuellement les CRSA de s'autosaisir sur ces deux plans, mais le poids de leurs avis serait plus fort si ces plans relevaient pleinement du champ de compétences des ARS.
M. Jean-Marie Vanlerenberghe . - Je suis favorable à la démocratie participative. Mais j'ai peur que vous ne serviez d'alibi. Il me semble que le poids de vos avis est dilué par le champ très large dans lequel ils interviennent.
Pourtant, tout ce travail de consultation a un sens. Des organisations, des élus, se saisissent ensuite des conclusions pour bâtir des projets de santé. Il faut mener une réflexion sur l'organisation de ces débats pour s'engager pleinement dans une démarche de démocratie participative territorialisée et ouverte au grand public ainsi qu'aux associations. Il faut aller au plus proche des intérêts des gens.
M. Jean-Louis Salomez . - On observe pleinement ce type de démarche pour l'élaboration des contrats locaux de santé (CLS). Nous avons en revanche un doute quant à la pertinence des consultations menées au niveau des conférences territoriales. Les missions de ces instances sont peu claires, ce qui les conduit à intervenir souvent en doublon avec le niveau régional. A cela s'ajoute un mode de fonctionnement qui n'est pas optimal et une notoriété encore moindre que celle des CRSA. Nous proposons de faire évoluer cet échelon de la démocratie sanitaire qui a pour le moment du mal à trouver sa place entre le niveau régional et le niveau local. A titre d'exemple, les conférences de territoire ne sont pas consultées lorsque se met en place une communauté hospitalière de territoire.
Mme Bernadette Devictor . - La question se pose de savoir quel doit être le positionnement des CRSA une fois le PRS adopté. Elles ont un rôle à jouer pour assurer le suivi des programmes et leur évaluation. Nous sommes conscients que les contraintes budgétaires actuelles vont conduire à une nouvelle hiérarchisation des priorités définies dans ces programmes : cette évolution doit se faire en concertation avec les CRSA.
Les CRSA pourraient également être en première ligne dans l'appropriation des programmes par les acteurs, dans la perspective de la construction d'un service public territorial de santé. Nous pensons d'ailleurs que c'est à ce niveau, dans la mise en oeuvre de ce service public territorial, que les conférences de territoire ont un rôle à jouer.
M. Jacky Le Menn, rapporteur . - Ressentez-vous des tensions dans l'articulation entre démocratie sanitaire et démocratie représentative ?
Mme Bernadette Devictor . - La cohabitation est parfois difficile. Il s'agit d'un apprentissage mutuel. La démocratie participative ne doit pas être perçue comme une forme de concurrence. Elle vient alimenter la réflexion des élus. Mais les cultures et les pratiques sont encore assez éloignées.
M. Jean-Louis Salomez . - Le choc avec les élus ne s'est pas réellement produit dans la mesure où, pour le moment, l'avis des CRSA ne porte que sur ce qui relève pleinement du champ de compétence des ARS. En outre, les CRSA n'ont pas la prétention de se substituer aux élus ou à l'administration. L'existence de collèges consultatifs multidisciplinaires représentant toutes les parties prenantes doit donc avant tout être conçue comme une chance.
M. Yves Daudigny, président . - L'éloignement géographique entre certains territoires et le siège de l'ARS ne crée-t-il pas dans certains cas des difficultés supplémentaires ?
M. Jean-Louis Salomez . - Tout dépend de la façon dont l'ARS organise son territoire et ses délégations territoriales.
Il est important, au sein d'une région, de comprendre les enjeux spécifiques auxquels sont confrontés les territoires. Pour cela, il n'est pas nécessaire de chercher à copier avec les conférences territoriales ce qui existe au niveau de la région. En revanche, il faut être en mesure de faire remonter les besoins qui s'expriment au niveau local, peut-être en adaptant en ce sens l'organisation des CRSA.
Enfin, il existe un enjeu d'organisation des débats de la démocratie sanitaire avec des moyens modernes de communication.
M. Jacky Le Menn, rapporteur . - Il faut pour cela disposer d'un support logistique suffisant.
Mme Bernadette Devictor . - Maintenant que les PRS ont été adoptés, l'enjeu est de mettre en oeuvre les politiques et d'accompagner les acteurs. Tout en s'étant vu confier des missions transversales, les ARS ont été organisées en tuyaux d'orgues. Or, il faudrait au contraire qu'elles se structurent autour de la gestion de projet et de l'innovation, de façon à être en mesure de repérer les initiatives porteuses au niveau local, de les accompagner et de les évaluer. Les instances consultatives plus proches des territoires pourraient contribuer à ce travail.
M. Jacky Le Menn, rapporteur . - C'est une évolution culturelle profonde qui doit être engagée de façon à sortir d'une tradition française très jacobine.
Mme Bernadette Devictor . - Il est contradictoire de promouvoir les logiques de transversalité et de parcours, tout en maintenant des organisations et des financements sectorisés.
M. Jacky Le Menn, rapporteur . - La conférence nationale de santé a-t-elle formulé des propositions à ce sujet ?
Mme Bernadette Devictor . - Oui. A titre d'exemple, la direction générale de la cohésion sociale, la direction générale de la santé et la direction générale de l'offre de soins disposent chacune d'une mission « usagers ». Cela n'a aucun sens et rend plus difficile l'exercice des droits des usagers qui diffèrent selon l'établissement d'accueil. La CNS souhaiterait que la mission usagers soit rattachée au secrétariat général des ministères sociaux.
On gagnerait en efficience en faisant évoluer certaines choses sans aller pour autant vers un bouleversement de l'organisation des ministères.
M. Jacky Le Menn, rapporteur . - Cela demande un gros effort de mutation de la part des directions centrales. Les différentes administrations n'ont pas la même logique d'action et demeurent très hiérarchisées, ce qui les empêche de prendre pleinement en compte les réalités des territoires.
Mme Bernadette Devictor . - Il faudrait laisser davantage de marges de manoeuvre aux régions et développer les fonctions d'évaluation et de contrôle afin d'harmoniser les pratiques sans chercher à les rendre identiques.
M. Jean-Louis Salomez . - Au niveau des CRSA, les tuyaux d'orgue n'existent plus. Toutes les commissions donnent des avis sur l'ensemble des sujets. C'est un acquis énorme.
Mme Bernadette Devictor . - Un autre sujet est celui du développement des fonctions d'observation. Nous manquons d'éléments, en particulier dans le domaine médico-social où le regard est davantage tourné du côté de l'offre que du côté des besoins. Cela pourrait passer par une meilleure circulation des données de santé.
M. Jacky Le Menn, rapporteur . - Là encore, il s'agirait d'une évolution culturelle profonde.
Mme Bernadette Devictor . - En effet, mais la valorisation des missions d'observation constitue un préalable à l'établissement des PRS sur des bases plus solides.
M. Jacky Le Menn, rapporteur . - Lors de son audition, Christophe Jacquinet, président du collège des directeurs généraux d'ARS, nous a expliqué l'important travail que représente l'élaboration des PRS. Il a estimé qu'il pourrait être souhaitable d'allonger, d'une part la durée d'élaboration des PRS, d'autre part celle de leur application.
M. Jean-Louis Salomez . - Ces deux propositions sont pertinentes. Les délais qui séparent la mise en oeuvre et la révision des PRS sont pour le moment trop réduits. En outre, il n'y a pas matière à revoir entièrement tous les quatre ou cinq ans les objectifs fixés dans les programmes.
Mme Bernadette Devictor . - Certaines priorités ne peuvent être mises en oeuvre puis évaluées que sur le long terme. Il convient par ailleurs de limiter le nombre d'objectifs et de plans. Cela va demander une évolution culturelle, mais il faut sortir de la juxtaposition des dispositifs qui conduit à la dispersion de l'énergie et des moyens.
M. Jean-Louis Salomez . - La multiplication des programmes épuise les équipes des ARS. Il faut prendre du temps, notamment pour l'évaluation.
M. Jacky Le Menn, rapporteur . - L'évaluation constitue en effet un temps fort qui permet d'adapter ensuite les programmes.
Mme Bernadette Devictor . - Il faut également améliorer la coordination entre les différents plans et harmoniser leurs calendriers. Je pense notamment à l'articulation entre les Sroms et les programmes interdépartementaux d'accompagnement des handicaps et de la perte d'autonomie (Priac).
Audition de Mme Claude RAMBAUD, présidente du Collectif interassociatif sur la santé (Ciss) et M. Jean-Pierre LACROIX, président de la Fédération nationale d'aide aux insuffisants rénaux, membre du bureau du Ciss, vice-président de la conférence régionale de santé et de l'autonomie (CRSA) de Languedoc-Roussillon (mercredi 10 avril 2013)
M. Yves Daudigny, président . - Nous recevons maintenant Mme Claude Rambaud, présidente du collectif interassociatif sur la santé (Ciss), qui regroupe quarante associations intervenant dans le champ de la santé, et M. Jean-Pierre Lacroix, président de la fédération nationale d'aide aux insuffisants rénaux, membre du bureau du Ciss, vice-président de la conférence régionale de santé et de l'autonomie (CRSA) de Languedoc-Roussillon et président de la commission des droits des usagers. Je vous remercie d'avoir accepté notre invitation et de participer à nos travaux qui portent sur le bilan de la mise en place des ARS et les perspectives d'évolution que nous pouvons envisager trois ans après leur mise en place effective.
Nous souhaitons que vous puissiez nous faire part de votre expérience sur ces questions. Comment se sont mises en place les CRSA et les conférences de territoire ? Comment fonctionnent-elles ? Comment s'organisent les relations avec les autres acteurs du système de santé et médico-social ? Quel doit être le rôle des associations de patients ou d'usagers dans l'organisation et le pilotage du système ?
Mme Claude Rambaud, présidente du Collectif interassociatif sur la santé (Ciss) . - Les observations que nous pouvons formuler devant vous sont avant tout le fruit des remontées du terrain. Elles traduisent le vécu de nos représentants en CRSA.
Le Ciss a soutenu la création des ARS. Il y voyait un moyen d'assurer davantage de cohérence des politiques et de décloisonner la médecine de ville et l'hôpital, le sanitaire et le médico-social, le préventif et le curatif. C'est sans doute au niveau de la prévention primaire que les ARS ne sont pas parvenues à prendre la pleine mesure de leurs compétences.
Si l'on veut que les politiques de santé soient complètement mises en oeuvre et pilotées au niveau régional, il est indispensable que les ARS disposent de bien plus de moyens financiers. Une réforme globale de la politique de santé au niveau national devrait également être engagée afin d'assurer une meilleure collaboration entre les services de l'Etat et ceux de l'assurance maladie. Même si l'assurance maladie participe à la prise de décision, on ne peut pas réellement parler de collaboration.
M. Jean-Pierre Lacroix, président de la fédération nationale d'aide aux insuffisants rénaux, membre du bureau du Ciss, vice-président de la conférence régionale de santé et de l'autonomie (CRSA) de Languedoc-Roussillon et président de la commission des droits des usagers. - Au sein des ARS, on observe une différence entre les anciens personnels de l'assurance maladie, souvent affectés à la gestion du risque, et le reste du personnel.
M. Jacky Le Menn, rapporteur . - Ont-ils du mal à abandonner leurs anciennes prérogatives ?
M. Jean-Pierre Lacroix . - Oui. Il s'agit de personnes efficaces mais qui ont tendance à travailler de façon fermée. Ils fournissent des informations synthétiques mais difficiles à comprendre dans le détail.
Mme Claude Rambaud . - La mise en place des CRSA est allée très vite et les contraintes de calendrier ont laissé peu de temps à l'analyse des schémas régionaux.
M. Jean-Pierre Lacroix . - Les informations fournies étaient intéressantes mais extrêmement nombreuses. Ces documents étaient en outre difficiles à obtenir sous format papier, alors même que tous les représentants aux commissions des droits des usagers ne disposent pas nécessairement des équipements informatiques suffisants.
M. Jacky Le Menn, rapporteur . - La richesse des informations était finalement telle que l'on pouvait s'y perdre ?
M. Jean-Pierre Lacroix . - Nous avions beaucoup d'information à traiter dans des délais contraints. Il faut par ailleurs souligner que l'animation d'une commission n'est pas une mission évidente. Or, la précipitation avec laquelle se sont engagées les consultations a conduit à faire travailler rapidement et sans préparation des personnes sur des dossiers complexes. Ceci étant, les directions de la démocratie sanitaire nous ont souvent beaucoup aidés.
Mme Claude Rambaud . - L'implication des représentants des patients est très variable d'une ARS à l'autre. Les relations avec l'ARS sont plutôt bonnes. En revanche, les observations des représentants des patients pourraient être davantage prises en compte. Ceux ci sont très souvent consultés sur des décisions préétablies. Il est dès lors difficile d'estimer que la démocratie sanitaire est véritablement en place. Peut-être ces difficultés sont-elles liées au fait que nous sommes encore dans une période de démarrage.
M. Jacky Le Menn, rapporteur . - Avez-vous le sentiment d'être instrumentalisés ?
Mme Claude Rambaud . - Nous sommes consultés formellement mais nous ne participons pas à la construction des décisions. Il existe un écart entre les souhaits des populations et ce qui est mis en place sur le terrain.
M. Jean-Pierre Lacroix . - Le système est en partie pervers. Nous sommes abreuvés d'informations quantitatives, souvent complexes, que nous devons traiter dans des délais brefs. Il est, dans ces conditions, difficile de construire un avis. Nous n'avons d'ailleurs souvent que la synthèse d'informations qui ont déjà été traitées en amont par les services de l'ARS. Nous n'avons donc pas tous les éléments en main. Mais il serait en même temps difficile de demander à des bénévoles d'avoir le degré d'analyse des spécialistes.
Les avis que nous avons donnés sont fondés sur notre expérience de terrain en tant que patients, ce qui présente un intérêt certain. Mais il nous est strictement impossible d'entrer dans les détails techniques.
M. Jacky Le Menn, rapporteur . - En d'autres termes, le déséquilibre d'expertise technique entre l'ARS et les représentants des usagers empêche la mise en place d'un dialogue contradictoire.
Mme Claude Rambaud . - Il faut également faire évoluer les cultures et les pratiques du côté de l'administration pour aller vers plus de consultation des représentants des patients. Cela se fera pas à pas.
M. Jean-Pierre Lacroix . - Le dialogue est plus facile concernant les parcours de santé. Nous avons pu faire des recommandations plus efficaces.
Mme Claude Rambaud . - Le fait que les Ciss régionaux reçoivent leurs budgets de fonctionnement des ARS les place dans une situation de tutelle. Il faudrait arriver à renforcer leur autonomie car tout l'intérêt de la consultation des représentants des usagers réside dans leur capacité à apporter un autre regard pour enrichir le débat.
M. Jean-Pierre Lacroix . - Les dotations des ARS aux Ciss régionaux se sont bien souvent transformées en contrats pluriannuels d'objectifs et de moyens (Cpom) qui ne disent pas leur nom. Nous passons avec les ARS des conventions contenant un certain nombre d'actions à mener et d'objectifs à remplir. Nous sommes par exemple en charge de la réalisation de l'annuaire des représentants des usagers et de la vérification de l'agrément des associations.
Mme Claude Rambaud . - Les ARS fixent également le cadre de la formation des usagers. Certains Ciss régionaux se retrouvent dans une situation critique. Au niveau national, nous venons de prendre la décision d'assurer le financement du Ciss Martinique après que l'ARS a refusé de lui accorder sa dotation, pourtant limitée. Nous souhaitons aller vers plus d'autonomie pour les Ciss.
M. Jacky Le Menn, rapporteur . - Comment s'effectue la coordination entre les CRSA et les conférences de territoire ?
M. Jean-Pierre Lacroix . - Elle est très variable. Lorsque des représentants des Ciss sont présents à la fois dans les conférences de territoire et dans les CRSA, l'information circule plutôt bien. En Languedoc-Roussillon, nous avons décidé d'organiser un débat public par conférence de territoire, en coordination avec le débat organisé au niveau régional. Cependant, de façon générale, la coordination ne fonctionne pas bien.
Mme Claude Rambaud . - En outre, le périmètre des conférences de territoire ne correspond pas nécessairement aux territoires départementaux, contrairement aux délégations des ARS. Il n'y a pas toujours de concertation avec les élus locaux au niveau infra-régional.
M. Jacky Le Menn, rapporteur . - De façon générale, existe-t-il une défiance des élus locaux vis-à-vis des organismes de démocratie sanitaire ?
Mme Claude Rambaud . - Chacun reste attaché à son pré carré. Les élus territoriaux prennent parfois des décisions en santé qui ne correspondent pas aux objectifs des ARS. Les contrats locaux de santé (CLS) échappent totalement aux CRSA, ce qui n'est pas nécessairement optimal. La conférence de territoire donne un avis sur les CLS mais leur élaboration est totalement libre ensuite.
M. Jean-Pierre Lacroix . - On peut également noter que l'absentéisme des élus locaux pour les réunions des CRSA est très élevé.
M. Jacky Le Menn, rapporteur . - Les travaux des conférences locales de santé sont souvent bien connus du grand public tandis que les CRSA n'ont pas de visibilité.
M. Jean-Pierre Lacroix . - Nous n'avons pas non plus de contacts avec les commissions de coordination des politiques publiques de santé.
Mme Claude Rambaud . - Les raisons en sont sans doute culturelles, liées au manque d'habitude de travailler ensemble. Cela devrait changer avec le temps. Il serait par exemple intéressant de développer les passerelles avec les observatoires régionaux de santé.
Les représentants des usagers aux conseils de surveillance des ARS se plaignent que ceux-ci soient davantage des chambres d'enregistrement de décisions administratives plutôt que des lieux de débats.
M. Jacky Le Menn, rapporteur . - Cela vous paraît-il définitif ou amené à évoluer ?
Mme Claude Rambaud . - Les choses peuvent se mettre en place petit à petit mais il faut que les Ciss aient les moyens de s'affirmer. Il n'est pas normal qu'ils demeurent sous la tutelle des ARS.
M. Jean-Pierre Lacroix . - Aucune ligne n'est dédiée aux CRSA dans le budget des ARS et nous subissons les restrictions budgétaires auxquelles les agences sont confrontées. En Languedoc-Roussillon, la CRSA a voulu mobiliser des financements privés pour organiser son premier débat public, ce que le ministère nous a interdit. Il nous a fallu attendre plus d'un an pour être en mesure d'organiser notre premier débat public. Il s'agit pourtant d'une mission importante des CRSA.
Mme Claude Rambaud . - Les rapports sur les droits des usagers des commissions spécialisées des CRSA sont difficiles à produire et peu exploités. Aucune règle de forme minimale n'a été imposée à ces rapports.
M. Jean-Pierre Lacroix . - Les données fournies sont strictement quantitatives. Pour le secteur médico-social, nous sommes obligés d'élaborer nous-mêmes les questionnaires et les enquêtes.
Mme Claude Rambaud . - L'ARS a la main sur l'ensemble des nominations des représentants des usagers. Lorsqu'elle ne nous communique pas de tableaux sur les échéances de mandats, nous n'avons aucune visibilité sur leur renouvellement.
M. Jacky Le Menn, rapporteur . - Comment se passe la procédure de nomination des représentants des usagers ?
M. Jean-Pierre Lacroix . - L'ARS nous contacte pour dire qu'elle a besoin de représentants. Nous transmettons la demande aux associations et proposons en parallèle des formations aux bénévoles. Lorsqu'elle a pris sa décision, l'ARS nous communique l'arrêté de nomination. En revanche, nous n'avons aucun retour de la part de l'établissement, de l'association ou de la personne qui a été nommée. Les établissements sont d'ailleurs très réticents à communiquer des informations sur ces sujets.
M. Jacky Le Menn, rapporteur . - Il est peut-être difficile d'articuler au sein de vos comités des associations aussi nombreuses.
Mme Claude Rambaud . - Au niveau national, le Ciss regroupe quarante associations. Les Ciss régionaux regroupent des associations représentées au niveau national mais également des structures uniquement présentes au niveau régional. Toutes les associations ne sont pas agréées, ce qui peut poser problème. En effet, l'agrément constitue une garantie minimale de sécurité.
M. Jacky Le Menn, rapporteur . - Les procédures d'agrément sont-elles très lourdes ?
M. Jean-Pierre Lacroix . - Oui. Il faut que l'association ait au moins trois ans d'existence, qu'elle remplisse un dossier lourd. Mais nous pouvons aider pour ces procédures.
M. Jacky Le Menn, rapporteur . - Faut-il exiger de toutes les associations représentées dans les instances de démocratie sanitaire qu'elles soient agréées ?
M. Jean-Pierre Lacroix . - Cela me semble un minimum.
Mme Claude Rambaud . - Concernant le pilotage national des ARS, force est de constater qu'elles demeurent soumises à la tutelle ministérielle, conformément à ce qu'a prévu la loi HPST.
M. Jacky Le Menn, rapporteur . - Au-delà du maintien de la tutelle sur les ARS, il semble qu'il n'y ait pas véritablement de pilotage stratégique, plutôt des politiques qui se juxtaposent et prennent insuffisamment en compte les spécificités régionales. Les administrations centrales continuent de fonctionner indépendamment, malgré la création des ARS.
Mme Claude Rambaud . - Cela s'observe souvent dans les organisations : il est difficile de faire travailler ensemble des personnes provenant d'horizons différents. Il existe des freins culturels. Sans doute faut-il donner du temps aux administrations.
En pratique, les associations de patients sont satisfaites de contribuer aux politiques régionales. S'il ne fallait retenir qu'un domaine dans lequel les ARS doivent combler leur retard, nous choisirions la prévention primaire. Il faut réorienter les politiques vers la prévention primaire. Nous sommes aujourd'hui au pied du mur car l'évolution des dépenses est de plus en plus contrainte et la souffrance des gens ne fait qu'augmenter. Il faut que les ARS s'impliquent fortement au plus près des praticiens et des établissements pour dégager des moyens supplémentaires en travaillant sur la pertinence des soins.
M. Jacky Le Menn, rapporteur . - Les CRSA ne se saisissent pas des plans régionaux de santé au travail et santé-environnement. Or ces plans touchent directement aux questions de prévention primaire.
Mme Claude Rambaud . - Des changements de paradigme vont devoir intervenir. Il faut travailler avec les producteurs et les industriels pour faire bouger les choses.
M. Jacky Le Menn, rapporteur . - Une loi de santé publique devrait être présentée prochainement. Ces sujets seront certainement évoqués. En attendant, les CRSA ont clairement un rôle à jouer dans la réflexion sur l'impact de l'environnement, entendu de façon générale, sur la santé.
Mme Claude Rambaud . - Oui, car elles sont proches des problématiques rencontrées dans les territoires. Si l'on prend l'exemple de La Réunion, il existe des difficultés très spécifiques liées au taux de sucre contenu dans certains aliments ou boissons, qui a un impact direct sur la prévalence du diabète.
M. Jacky Le Menn, rapporteur . - Au regard de ces éléments, il apparaît important que la prochaine loi de santé publique donne aux CRSA la possibilité de s'autosaisir sur les questions environnementales au sens large. Mettre en oeuvre une véritable politique de prévention primaire nécessitera de dépasser les frontières entre administrations.
Mme Claude Rambaud . - L'éducation à la santé et la prévention primaire relèvent d'un champ bien plus large que celui de l'assurance maladie.
M. Jean-Pierre Lacroix . - Le deuxième plan national santé-environnement est sur le point de s'achever. Sa mise en oeuvre a été insuffisamment coordonnée avec celle des autres plans.
Table ronde des fédérations représentant les établissements médico-sociaux sur les agences régionales de santé (ARS) : Mme Catherine REA, conseiller médical de la Fédération des établissements hospitaliers et d'aide à la personne privés non lucratifs (Fehap) ; M. Gérard VINCENT, délégué général, et Mme Elodie HEMERY, adjointe au délégué général en charge du secteur vieillesse et handicap de la Fédération hospitalière de France (FHF) ; Mme Florence ARNAIZ-MAUME, déléguée générale du Syndicat national des établissements et résidences privés pour personnes âgées (Synerpa) ; MM. Thierry COUVERT-LEROY, responsable « Gestion et ressources de la solidarité », et Ronald MAIRE, conseiller technique « Organisation territoriale - Politiques sanitaires et sociales » de l'Union nationale interfédérale des oeuvres et organismes privés non lucratifs sanitaires et sociaux (Uniopss) (mercredi 24 avril 2013)
M. Yves Daudigny, président . - Nous poursuivons nos travaux sur les ARS avec les fédérations représentant les établissements médico-sociaux : la Fédération hospitalière de France (FHF), la Fédération des établissements hospitaliers et d'aide à la personne privés non lucratifs (Fehap), le Syndicat national des établissements et résidences privés pour personnes âgées (Synerpa) et l'Union nationale interfédérale des oeuvres et organismes privés non lucratifs sanitaires et sociaux (Uniopss), que je remercie d'avoir accepté de participer à cette table ronde.
La création des ARS répond à un objectif de décloisonnement entre les secteurs sanitaire et médico-social, dans le but d'assurer la continuité des parcours de santé des patients. Les ARS assurent au niveau régional la répartition des moyens destinés aux établissements médico-sociaux, elles initient et mettent en oeuvre les procédures d'appels à projets et interviennent dans la tarification des structures. Elles jouent également un rôle de planification à travers l'élaboration des schémas régionaux d'organisation médico-sociale et des programmes interdépartementaux d'accompagnement des handicaps et de la perte d'autonomie (Priac).
Comment les ARS se sont-elles approprié ces compétences ? Comment l'apparition de ce nouvel acteur a-t-elle été vécue par les établissements et par vos fédérations ? Quelle est votre analyse de l'articulation entre l'action des ARS et celle des conseils généraux ? Quelles évolutions préconiseriez-vous pour améliorer le pilotage du secteur médico-social, que ce soit au niveau régional ou national ?
Mme Catherine Réa, Fédération des établissements hospitaliers et d'aide à la personne privés non lucratifs (Fehap) . - Le dispositif d'accompagnement national des ARS ne les a pas réellement aidées à s'approprier leurs nouvelles missions. Les projets régionaux de santé (PRS) et les schémas qui les composent ont été élaborés dans des délais très courts, ce qui n'a pas favorisé le dialogue avec les professionnels de terrain. S'ils sont de bonne qualité, les guides devant aider à l'adoption des schémas ont été publiés tardivement.
Les campagnes budgétaires se sont succédé dans une certaine confusion. Les circulaires paraissant tardivement, les enveloppes n'étaient connues par les établissements qu'avec retard. 2013 marque cependant une amélioration puisque, pour la première fois et dans un calendrier plus resserré, la direction générale de la cohésion sociale (DGCS) et la Caisse nationale de solidarité pour l'autonomie (CNSA) ont publié une circulaire commune. La confusion demeure malgré tout, en particulier pour le secteur personnes âgées. Je pense notamment à la sous-consommation chronique de l'objectif global de dépenses (OGD), au processus de convergence tarifaire et au coup d'arrêt porté à la mise en place d'une tarification globale. Les outils d'évaluation des besoins, nécessaires à la fixation des tarifs, existent, mais la répartition des crédits demeure perfectible. Le passage à un financement en autorisations d'engagement et crédits de paiement, concomitant de la création des ARS, n'a pas non plus simplifié les choses.
Concernant les personnes handicapées, l'absence de données statistiques pour l'évaluation réelle des besoins - les coûts à la place sont calculés à partir de données très empiriques - empêche la construction d'une vision partagée entre les partenaires.
Comme dans le secteur sanitaire, le manque de transversalité est patent, ce qui se traduit notamment dans les circulaires. Cela pose la question de l'organisation administrative qui devrait être mise en place au niveau central pour améliorer le pilotage national.
Concernant le fonctionnement de la démocratie sanitaire, la Conférence nationale de santé a produit des travaux remarquables. La Fehap rejoint pleinement ses constats et ses préconisations, en particulier sur la nécessaire formation des personnes qui siègent dans les conférences régionales de la santé et de l'autonomie (CRSA), sur l'intérêt d'assurer dans ces instances le suivi des PRS et des Priac et sur l'opportunité de se pencher sur les questions de zonage des professionnels libéraux de santé. Toutefois, la place des CRSA par rapport aux conférences de territoire doit encore être affinée.
Beaucoup reste à faire pour ce qui est de la complémentarité entre les ARS et les conseils généraux. Les contraintes temporelles et budgétaires sont différentes et le partage de données pourrait être amélioré. Un travail du même type devrait être engagé avec le ministère de l'éducation nationale.
Si la progression de l'Ondam médico-social est satisfaisante par rapport à celle de l'enveloppe totale, les mises en réserve de crédits demeurent considérables. La fongibilité entre les enveloppes sanitaire et médico-sociale est nécessaire. Elle doit également être renforcée avec l'enveloppe soins de ville car des blocages existent, notamment pour le financement des pharmacies à usage intérieur dans les établissements médico-sociaux.
M. Guy Collet, Fédération hospitalière de France (FHF) . - Certaines des remarques générales formulées par la FHF lors de la précédente audition consacrée au secteur sanitaire s'appliquent en grande partie au médico-social, notamment en ce qui concerne l'autonomie des ARS par rapport aux ministères de tutelle. Les ARS ont eu pour mission de décloisonner l'ensemble des secteurs, sanitaire, médico-social, médecine de ville. Le secteur médico-social est lui-même cloisonné entre personnes âgées et personnes handicapées. Y sont-elles parvenues ? La situation a évolué mais les efforts doivent encore être poursuivis. Des initiatives intéressantes sont menées dans certaines régions mais les documents de planification sont tellement vastes, denses et théoriques qu'ils paraissent technocratiques. Les choses ne peuvent changer que lorsque les acteurs de terrain et leur tutelle - ARS et conseils généraux pour le secteur médico-social - s'engagent ensemble. Cela demeure peu fréquent, surtout en période de difficultés financières.
Les délégations territoriales des ARS jouent un rôle important pour le secteur médico-social et travaillent en lien avec les conseils généraux. Elles sont très investies mais souvent insuffisamment coordonnées avec le niveau régional. Il conviendrait d'améliorer le pilotage sur ce point.
Alors que le projet de loi sur la décentralisation fait référence à des pôles de compétences en matière de politiques publiques, il serait nécessaire de mieux coordonner sur le terrain l'ensemble des politiques publiques qui concernent le secteur médico-social. Or, cette démarche n'est pas encore aboutie.
Les appels à projets constituent un autre sujet de préoccupations. Au cours des dernières années, les créations de place ont principalement été réalisées dans le secteur commercial. La lourdeur de la procédure d'appel à projets explique en partie cette situation. Il s'agit d'une idée intéressante sur le papier mais pour laquelle le secteur public est handicapé en raison des multiples règles qui s'imposent à lui. Or, le développement du secteur commercial au détriment des autres secteurs peut créer un déséquilibre en renchérissant l'offre dans les établissements pour personnes âgées. La FHF a développé un service d'assistance pour le montage des réponses aux appels à projets mais la démarche demeure très lourde pour les acteurs publics.
Le fonds d'intervention régional (FIR) est une bonne idée. Mais les modalités de répartition des crédits apparaissent technocratiques et insuffisamment transparentes. Nous souhaitons que la gestion du FIR soit davantage discutée avec les professionnels, en particulier avec les fédérations. Le besoin de transparence au niveau national et régional est d'autant plus important que les crédits du FIR ont fortement augmenté en 2013.
M . Ronald Maire, Union nationale interfédérale des oeuvres et organismes privés non lucratifs sanitaires et sociaux (Uniopss) . - La démocratie sanitaire demeure un concept relativement flou. Notre réseau note une grande désaffection pour la concertation. Il est en particulier difficile de mobiliser les acteurs au sein des CRSA et des conférences de territoire. Ce sujet dépasse le seul cadre du fonctionnement des ARS mais il serait nécessaire de mener une réflexion pour parvenir à impliquer l'ensemble des parties prenantes.
Le centralisme administratif, qui limite les marges de manoeuvre des ARS, est reproduit par ces dernières au niveau régional vis-à-vis des délégations territoriales. D'ailleurs, la capacité d'action des délégués territoriaux étant limitée, les associations sont amenées à se tourner directement vers les ARS.
La place du secteur médico-social au sein des ARS doit être consolidée, même si les équipes qui lui sont dédiées fonctionnent correctement. Les ARS ont parfois tendance à reproduire les modes de régulation du secteur sanitaire pour le médico-social, ce qui n'est guère pertinent. En ce qui concerne la planification, il existe de grandes différences entre les deux secteurs quant à la qualité de l'évaluation des besoins. Créer davantage de liens entre les schémas sanitaires et médico-sociaux serait également nécessaire.
Nous constatons sur certains points une fracture institutionnelle entre les ARS et les conseils généraux, ce qui pose notamment un problème de coordination entre les schémas régionaux et départementaux. Les situations varient cependant fortement en fonction de la qualité des relations entre les directeurs généraux d'ARS et les présidents de conseils généraux.
Malgré la mise en oeuvre des Priac, nous sommes confrontés à un problème de visibilité des procédures d'appels à projets. Il serait nécessaire de donner plus de place aux initiatives du secteur associatif afin de mieux faire remonter les besoins.
Il conviendrait enfin de réaliser un premier bilan de la façon dont fonctionnent les conférences de territoire.
Mme Florence Arnaiz-Maumé, Syndicat national des établissements et résidences privés pour personnes âgées (Synerpa) . - Le Synerpa est globalement très satisfait de la création des ARS. Elles ont en général un bon niveau de connaissance du secteur médico-social et sont parvenues à rassembler des services très divers en un temps limité. Il est vrai que la personnalité du directeur général de l'ARS joue beaucoup et peut conduire à une plus ou moins forte implication de l'agence dans le secteur médico-social.
Les rapports d'orientation budgétaire (ROB) que réalisent les ARS à l'issue de la campagne budgétaire et qui sont communiqués aux établissements ainsi qu'aux fédérations renforcent la visibilité dont nous disposons sur l'allocation des crédits dans les différentes régions. Le déroulement de la campagne budgétaire constitue en effet un point central de notre travail avec les ARS.
Les relations entre les établissements et leurs principaux interlocuteurs que sont les délégations territoriales, héritières des directions des affaires sanitaires et sociales (Ddass), se passent beaucoup mieux, en raison d'un pilotage renforcé et d'une plus grande qualité des intervenants.
Nonobstant les qualités propres du secrétaire général des ministères chargés des affaires sociales, le pilotage national demeure totalement opaque. Or, nous sommes confrontés au problème de la sous-consommation massive des crédits de l'objectif global de dépenses (OGD). Près de deux milliards d'euros n'ont pas été consommés au cours des cinq dernières années, une somme qui se rapproche du produit annuel de la contribution de solidarité pour l'autonomie (CSA) ! Sur ce point, la création des ARS n'a absolument rien amélioré. Il s'agit d'un problème essentiel pour le secteur médico-social qui doit être relié aux questions d'autonomie financière des ARS et de fongibilité. La fongibilité asymétrique n'a de sens que si le secteur médico-social est en mesure de dépenser l'ensemble des crédits qui lui sont alloués. Consommer entièrement l'OGD chaque année constituerait déjà une avancée, qui permettrait de davantage médicaliser les établissements d'hébergement pour personnes âgées dépendantes (Ehpad). La loi de financement de la sécurité sociale pour 2009 a mis en place un système de tarification à la ressource qui n'est toujours pas entré en vigueur faute de publication des dispositions réglementaires nécessaires. Il revient aux parlementaires de prendre les mesures nécessaires pour que les crédits votés chaque année soient effectivement dépensés.
Il conviendrait par ailleurs de réfléchir à davantage de pluriannualité afin que les ARS disposent d'une visibilité renforcée sur la consommation des crédits.
En attendant, la sous-consommation de l'OGD risque de semer le trouble chez les professionnels du secteur qui pourraient finir par se demander si elle n'est pas organisée dans un but de maîtrise des dépenses de l'assurance maladie.
Les relations entre conseils généraux et ARS demeurent difficiles même si nous notons une amélioration. Un point de clivage complexe concerne le financement conjoint des aides-soignantes, assuré à 70 % par les ARS et 30 % par les conseils généraux. Engager davantage d'aides-soignantes n'est pas possible lorsque les conseils généraux bloquent les processus en raison de leurs difficultés financières. L'argent que les ARS auraient pu consacrer aux aides-soignantes n'est pas dépensé, ce qui constitue l'une des sources de la sous-consommation de l'OGD. Or transférer entièrement la prise en charge des aides-soignantes vers l'assurance maladie coûterait un milliard d'euros, soit la moitié des sommes non consommées au cours des dernières années.
Tant que les ARS ne sont pas en mesure de dépenser tous les crédits, il ne paraît pas opportun de s'orienter vers un accroissement de leur autonomie financière.
La réflexion sur la mise en oeuvre du parcours de santé, notamment pour les personnes en risque de perte d'autonomie, est complexe. Elle doit avant tout être traitée au niveau national, par le Gouvernement et le Parlement, afin qu'une véritable vision soit définie, que des décisions concrètes puissent être prises et mises ensuite en oeuvre au niveau régional.
Pour ce qui est des créations de places, le secteur commercial a fortement bénéficié du plan solidarité grand âge (PSGA). Sur les 5 000 à 7 500 places créées chaque année entre 2005 et 2010, 80 % l'auraient été dans notre secteur.
Pour autant, le nombre d'appels à projets est à ce jour insuffisant pour qu'il soit possible d'en dresser un bilan. Je comprends les craintes de la FHF liées à la lourdeur des procédures dans le secteur public mais nous en avons également. Nous ne bénéficions d'aucune aide publique pour les lits non habilités à l'aide sociale, ce qui nous oblige à pratiquer des tarifs plus élevés pour l'hébergement. Il serait regrettable que nos réponses aux appels à projets soient refusées sur la base de ce seul élément. En tout état de cause, la priorité n'étant plus aujourd'hui à la création d'Ehpad, cela va limiter le nombre des appels à projets qui seront lancés dans les prochaines années.
M. Yves Daudigny, président . - L'OGD est certes sous-consommé mais le niveau de sous-consommation diminue d'année en année, ce qui constitue un point positif.
M. Jacky Le Menn, rapporteur . - La Cour des comptes estime que le pilotage national des ARS demeure trop peu stratégique et que les administrations centrales n'ont pas pris la mesure des changements que devrait entraîner la création des agences. Comment percevez-vous cette affirmation ? Comment se passent les choses sur le terrain ?
Concernant le degré d'autonomie laissé aux ARS, pensez-vous qu'il faille augmenter le niveau du FIR et s'engager vers une fongibilité complète des enveloppes sanitaire et médico-sociale ?
M. Alain Milon, rapporteur . - La création des ARS a entraîné une certaine satisfaction et j'ai avant tout le sentiment que c'est l'esprit de la loi HPST qui n'est pas toujours respecté au niveau régional. La loi avait pour objectifs de donner aux directeurs généraux d'ARS une certaine liberté dans l'application des stratégies définies au niveau national, d'assurer une fongibilité financière mais également plus de transversalité dans la mise en oeuvre des politiques sanitaires et médico-sociales. En pratique, il me semble que le respect de l'esprit de la loi dépend en grande partie de la personnalité du directeur général d'ARS. Les difficultés rencontrées sur le terrain ne découlent-elles donc pas avant tout des personnalités plutôt que de la loi elle-même ? N'existe-t-il pas parfois des problèmes personnels entre les directeurs généraux, les fédérations et les établissements qui empêchent le dialogue ? N'y a-t-il pas également un excès de zèle de certains directeurs généraux qui préfèrent travailler directement avec les syndicats plutôt qu'avec les établissements ?
Mme Catherine Réa . - Les ARS ont fait beaucoup d'efforts mais elles ont besoin qu'un pilotage fort s'exerce au niveau national. Les administrations centrales devraient être en mesure de se concerter, en amont de la rédaction des circulaires et du Conseil national de pilotage (CNP), pour définir des stratégies communes. Le travail de partenariat n'est pas encore suffisant : des instructions sont signées conjointement mais rien ne garantit qu'elles aient été définies en amont de façon coordonnée.
Concernant la définition des parcours de santé, les ARS ont la légitimité pour réunir les acteurs d'institutions différentes sur un territoire. La définition des PRS a été l'occasion de renforcer le dialogue, d'échanger des données, notamment avec les conseils généraux. Il ne faut pas oublier le rôle que les ministères de l'emploi et de l'éducation nationale doivent jouer dans la prise en charge des personnes handicapées.
La fongibilité doit être mise en oeuvre à partir d'une évaluation des besoins, dans une logique de concertation et de transparence. A ce titre, les instances de démocratie sanitaire sont parfaitement légitimes pour donner leur avis, notamment sur la consommation du FIR. En ce qui concerne la mise en oeuvre d'une fongibilité complète au niveau de chaque région, la situation ne m'apparaît pas encore suffisamment mure.
M. Guy Collet . - La réalité est-elle conforme à l'esprit de la loi ? Non, car la réforme des ministères sociaux doit encore être mise en oeuvre. L'administration centrale demeure organisée en tuyaux d'orgue, de sorte que les ARS reçoivent plus d'une instruction par jour ouvré, ainsi qu'un nombre de messages électroniques impressionnant. A titre personnel, j'estime que créer une agence nationale de santé serait justifié. Dans le secteur médico-social, il convient de prendre en compte un autre acteur qu'est la CNSA, qui joue en quelque sorte le rôle d'agence nationale de santé, mais le fait en parallèle de l'action ministérielle. Il faudra qu'un jour les ministères s'engagent pleinement dans la mise en oeuvre d'un pilotage stratégique. Pour le moment, nous avons le sentiment qu'ils agissent dans une logique purement financière. A titre d'exemple, une circulaire de trois cent cinquante pages vient de nous être communiquée qui définit la liste et le contenu des missions d'intérêt général (Mig) des établissements sanitaires !
Récemment, une ARS a directement signé un contrat d'établissement avec un syndicat. Ce genre de pratiques entre en contradiction, non seulement avec l'esprit de la loi HPST, mais également avec toute logique d'organisation. Pour être performant, il faut arriver à définir des objectifs stratégiques au niveau national, les décliner dans chaque région et faire ensuite confiance aux acteurs pour les mettre en oeuvre. Il faut sortir de l'application de règles pour aller vers le pilotage. Si tous ces préalables sont respectés, alors il est possible de s'engager vers plus de fongibilité. Mais le mode de financement n'est qu'un outil, il ne peut pas se substituer à la réflexion stratégique.
Il est normal que certains réflexes bureaucratiques aient perduré dans les premières années d'existence des ARS. Mais nous sommes aujourd'hui à un tournant. Les travaux de la Mecss seront importants pour changer d'orientation et permettre de s'engager dans la bonne direction.
M. Ronald Maire . - Le Conseil national de pilotage des ARS est avant tout centré sur la stratégie financière alors qu'il devrait se concentrer sur l'évaluation des besoins. Or, pour mieux évaluer les besoins, il faut améliorer le fonctionnement des conférences de territoire.
L'articulation entre le secrétariat général des ministères chargés des affaires sociales et les directions d'administration centrale devrait également être améliorée pour aller vers davantage de transparence.
Pour ce qui est de la concertation régionale, je trouve regrettable que les directeurs généraux d'ARS soient totalement absents du projet de loi sur la décentralisation. Il convient de ranimer l'ensemble des lieux de concertation et d'impliquer davantage la société civile.
Mme Elodie Hemery, (FHF) . - Concernant la fongibilité, la FHF propose qu'elle s'applique dans tous les secteurs, notamment avec la médecine de ville.
M. Jacky Le Menn, rapporteur . - La fongibilité est un sujet important. La définition d'un parcours de soins implique de donner davantage de liberté aux ARS pour qu'elles soient en mesure de repérer les besoins et de ventiler les crédits en conséquence.
Mme Elodie Hemery . - L'expérimentation du parcours de santé pour les personnes âgées en risque de perte d'autonomie prévue par la loi de financement de la sécurité sociale pour 2013 va être l'occasion de définir un mode de financement ad hoc. Le décloisonnement doit également s'opérer en amont de la prise en charge, avec la prévention.
Mme Florence Arnaiz-Maumé . - La création des ARS a été une première étape dont j'estime qu'elle est positive. La seconde étape, qui consiste à laisser la liberté aux ARS de mettre en oeuvre des politiques médico-sociales adaptées aux réalités locales tout en découlant d'une véritable stratégie nationale, est encore loin d'être franchie. La faute n'en revient pas aux ARS. Outre le fait que le pilotage national est opaque et inefficace, force est de constater que la DGCS et la CNSA ne sont aujourd'hui nullement stratèges. Une circulaire budgétaire commune entre les deux instances a enfin été publiée cette année. Mais à partir du moment où personne ne veut perdre son pouvoir, les crédits restent distribués en tuyaux d'orgue. Tant que le CNP ne sera pas plus audible, ouvert et en mesure de faire accepter aux administrations centrales de déléguer un peu de leurs pouvoirs, les choses n'avanceront pas !
Pour ce qui est des directeurs généraux d'ARS, il est évident que leur personnalité compte énormément.
M. Alain Milon, rapporteur . - En regardant certains exemples, et sans trop exagérer, on peut s'interroger : est-ce qu'un directeur général d'ARS doit s'ériger en directeur d'établissement ?
M. Jacky Le Menn, rapporteur . - Nous avons en effet eu connaissance d'une situation d'immixtion d'un directeur général d'ARS dans la gestion d'un établissement médico-social.
M. Guy Collet . - L'affaire à laquelle vous faites référence constitue un exemple assez éloquent. La personnalité des directeurs généraux d'ARS joue beaucoup. Certains sont avant tout des exécutants, d'autres non. Louis Jouvet disait : « qu'est-ce qu'un succès ? C'est un échec maîtrisé ». Il faut que les directeurs généraux d'ARS s'emparent pleinement des sujets qu'ils ont à traiter car seule la prise de risque permet d'aller vers le succès. Ils ne doivent pas être de simples courroies de transmission des instructions ministérielles. Or les ARS sont aujourd'hui d'une certaine façon des « holdings régionales », avec des « filiales » : les établissements ! Cette situation traduit un défaut plus global de notre organisation administrative qui consiste à préférer encadrer au maximum plutôt que de faire confiance. La période actuelle est difficile du point de vue financier : cela ne devrait pas constituer un frein mais plutôt une opportunité pour accorder davantage de confiance aux directeurs généraux d'ARS.
Mme Elodie Hemery . - Alors que les défis de réorganisation de l'offre médico-sociale sont importants, les directeurs généraux d'ARS doivent accompagner et soutenir les directeurs d'établissements. C'est une relation de confiance qui doit s'établir, pas une relation de tutelle.
M. Jacky Le Menn, rapporteur . - A quoi sert le conseil de surveillance des ARS, qui est présidé par le préfet de région ?
M. Guy Collet . - Il surveille la gestion financière de l'ARS. Ce sont les différentes instances de démocratie sanitaire qui réfléchissent au dispositif de pilotage. A titre personnel, je ne trouve pas nécessairement opportun que le préfet préside le conseil de surveillance car cela crée une confusion des genres. Le rapport Couty apporte sur ce point un élément intéressant en proposant que la présidence revienne plutôt à un élu.
M. Alain Milon, rapporteur . - Les préfets ont vu d'un mauvais oeil l'arrivée des préfets de santé au moment de la loi HPST...
M. Guy Collet . - Les revendications corporatistes existeront toujours mais elles peuvent être dépassées. Pour le secteur médico-social, il me semble que la difficulté de pilotage principale réside dans l'articulation entre l'ARS et les conseils généraux.
Un débat va s'ouvrir sur le financement de la dépendance. Les enjeux financiers sont importants, d'autant plus que la situation budgétaire des conseils généraux est dégradée. La FHF défend un principe de solidarité nationale, que celle-ci s'effectue via les cotisations sociales ou l'impôt. J'estime également à titre personnel qu'il conviendrait de réfléchir aux modalités de fixation des tarifs dans le secteur médico-social. Dans le secteur sanitaire, c'est la puissance publique qui définit les tarifs. Pourquoi ne pas faire de même pour la prise en charge des personnes âgées et handicapées ? Des financements publics, provenant de l'assurance maladie et des départements, sont alloués aux établissements qui accueillent ces personnes. Les créations de places dans les établissements sont autorisées par la puissance publique à partir d'une évaluation qu'elle a conduite elle-même. Il s'agit donc bien d'une mission de service public, qu'elle soit assurée par le secteur public ou par le secteur privé. Cette évolution concernant les tarifs médico-sociaux pourrait être reliée à celle du mode de rémunération des médecins, au sein duquel la part forfaitaire occupera certainement une place de plus en plus importante à l'avenir.
Mme Catherine Réa . - Les conseils généraux sont censés siéger dans les commissions de coordination de la prise en charge et de l'accompagnement médico-social, mais leurs représentants sont dans les faits assez peu présents. Il faudrait parvenir à les associer davantage, et ce d'autant plus que la concertation au niveau national est insuffisante.
Le renforcement des liens avec les conseils généraux doit se faire dans l'optique d'une meilleure évaluation des besoins. Or celle-ci n'est pas suffisante, notamment concernant le secteur des personnes handicapées pour lequel nous ne disposons pas des outils qui existent dans les secteurs sanitaire ou personnes âgées. Les maisons départementales des personnes handicapées (MDPH) sont en train de développer un outil commun, le guide d'évaluation des besoins de compensation des personnes handicapées (Geva) mais il est encore difficile de croiser les données. Il faut aboutir à un partage des systèmes d'informations entre les MDPH, les conseils généraux, les ARS et l'éducation nationale.
M. Jacky Le Menn, rapporteur . - La construction de logiciels communs aux enfants et aux adultes dans les MDPH a été un processus long et complexe mais qui a fini par aboutir. Rien n'empêche aujourd'hui d'aller plus loin.
Mme Catherine Réa . - Actuellement, des codes « Finess » servent à classer les établissements en fonction du public accueilli. Mais ce type de classification n'est pas suffisamment précis pour être adapté à la grande variété des publics. Là encore, une évaluation plus fine des besoins au moyen d'outils statistiques robustes serait nécessaire.
Enfin, la Fehap s'inquiète qu'aucune place ne soit donnée aux ARS dans les conférences territoriales de l'action publique prévues par le projet de loi de décentralisation et que les compétences de chaque acteur ne soient pas mieux précisées.
Je reviens à la question des appels à projets. Il s'agit de procédures essentielles pour développer des actions innovantes mais moins pertinentes lorsqu'il s'agit de simples extensions d'établissements. Il est également aberrant de devoir passer par des appels à projets pour mettre en oeuvre des évolutions prévues dans les contrats pluriannuels d'objectifs et de moyens (Cpom) des établissements.
Mme Florence Arnaiz-Maumé . - Le versant personnes âgées du secteur médico-social n'est pas un service public. En outre, l'état des finances publiques est tel aujourd'hui qu'il rend impossible la création d'un service public du quatrième âge. Des débats vont s'engager dans la perspective de la future réforme dont le volet financier demeure encore très flou. Seule la contribution additionnelle de solidarité pour l'autonomie a été votée alors qu'une réforme ambitieuse coûterait au minimum cinq milliards d'euros. Or, il faudra prendre des décisions rapidement car le secteur est confronté à trois enjeux principaux : le financement des soins ; celui de la dépendance, via l'allocation personnalisée d'autonomie ; la solvabilisation de l'hébergement. Sur ce dernier point, notons que le législateur participe, sans le savoir, à l'augmentation du tarif hébergement puisque toutes les normes supplémentaires imposées aux établissements sont répercutées sur les tarifs hébergement.
M. Ronald Maire . - La procédure d'appels à projets connaît des imperfections. Sa réforme ne peut se faire que si les acteurs du secteur médico-social participent à une concertation de qualité.
Audition de M. Gérard ROCHE, président du conseil général de Haute-Loire, membre du bureau de l'Assemblée des départements de France (ADF), sur les agences régionales de santé (ARS) (mercredi 22 mai 2013)
M. Yves Daudigny, président . - Dans le cadre de nos travaux sur les ARS, nous recevons Gérard Roche, président du conseil général de la Haute-Loire et sénateur, qui intervient aujourd'hui au nom de l'Assemblée des départements de France (ADF).
Les conseils généraux constituent des interlocuteurs de premier plan des ARS, dont la compétence s'étend au secteur médico-social, domaine dans lequel les départements ont affirmé de longue date leur place et leur expertise. Qu'il s'agisse de la planification médico-sociale, de la mise en oeuvre des procédures de création d'établissements et services ou de leur tarification, ARS et départements sont régulièrement amenés à intervenir de façon conjointe. Comment se structurent les relations entre les conseils généraux et les ARS ? Estimez-vous que ces dernières se sont pleinement approprié le volet médico-social de leur champ de compétences ? Quel bilan tirez-vous de la participation des départements au fonctionnement de la démocratie sanitaire et des modifications intervenues en termes de planification médico-sociale ? Quel regard portez-vous également sur la procédure d'appel à projet créée par la loi HPST ?
M. Gérard Roche, président du conseil général de la Haute-Loire, membre du bureau de l'Assemblée des départements de France (ADF) . - Traditionnellement, les départements travaillaient sur les questions sociales et médico-sociales avec les directions départementales de l'action sanitaire et sociale (Ddass), elles-mêmes sous l'autorité du préfet. Leurs relations étaient proches et le climat généralement bon.
La création des ARS a eu un impact ambivalent. Elle a permis d'apporter davantage de cohérence à la mise en oeuvre des politiques médico-sociales. Mais les départements ont très vite compris que les directeurs généraux d'ARS étaient avant tout des « commissaires du Gouvernement », chargés de répartir des enveloppes financières contraintes sans avoir besoin de rechercher nécessairement la concertation. Ceci étant, les qualités personnelles des hommes placés à la tête des ARS ont beaucoup joué et les relations avec les présidents de conseils généraux ont donc pu varier d'une région à l'autre. En tout état de cause, le poids des ARS est parfois difficile à vivre pour les acteurs de terrain que sont les conseils généraux.
Les ARS se sont pleinement emparées du volet médico-social de leur champ de compétences. Cela s'est fait en partie aux dépens de la prise en compte des problématiques propres à certains territoires. Les délégations territoriales ont souvent permis de créer un lien durable entre conseils généraux et ARS. Mais si l'information se transmet bien du niveau régional vers les départements, il est beaucoup plus difficile de faire remonter les interrogations et les demandes de ces derniers vers les ARS. Nous disposons donc de peu de retours sur l'écho que peuvent trouver au niveau régional les travaux que nous menons avec les délégations territoriales.
Au sein des organes de démocratie sanitaire, les disparités de représentation entre les différents acteurs sont patentes. En particulier, les conseils de surveillance des ARS ne comportent que deux représentants des départements. Certes, l'ADF a obtenu que chaque conseil général soit représenté au sein des autres instances. Mais au final, les départements ont le sentiment d'être moins entendus que le secteur sanitaire ou que les établissements et services médico-sociaux.
Les documents de planification régionale, très volumineux, n'ont pas véritablement fait l'objet d'une élaboration concertée. Ils ont généralement été communiqués en une fois et au dernier moment aux départements qui disposaient dès lors de peu de recul pour les analyser. Dans ces conditions, il était difficile pour les conseils généraux de faire entendre leurs demandes, alors même qu'ils sont confrontés à des difficultés récurrentes. Par exemple, une part non négligeable des bénéficiaires du revenu de solidarité active (RSA), prestation gérée par les départements, souffre de troubles du comportement non diagnostiqués, ce qui rend difficile leur réinsertion professionnelle. La mise en oeuvre des politiques de protection de l'enfance se heurte également au manque de pédopsychiatres. Nous ne sommes pas non plus entendus concernant les services de soins infirmiers à domicile (Ssiad), qui sont nécessaires dans certaines zones urbaines ou rurales insuffisamment couvertes par l'activité libérale. Les Ssiad ont également pour avantage de permettre à des aides-soignantes, profession qui n'existe pas en libéral, d'intervenir à domicile. Une autre difficulté concerne le manque de places dans les services de soins de suite et de réadaptation (SSR), qui complique les sorties d'hospitalisation ; les Ehpad accueillent ainsi des personnes qui ont besoin d'un accompagnement médicalisé relevant théoriquement du SSR.
Les programmes interdépartementaux d'accompagnement des handicaps et de la perte d'autonomie (Priac) n'ont pas assez pris en compte, quant à eux, les besoins recensés dans les schémas départementaux. Concernant les personnes âgées, les deux difficultés essentielles sont le maintien à domicile et le paiement du reste à charge en Ehpad. Or, les solutions qui nous sont proposées, par exemple pour la formation des aidants, ne sont pas à la hauteur des enjeux parce qu'elles ne répondent pas directement à nos difficultés. Cette incompréhension risque de susciter du découragement.
L'ADF considère que les procédures d'appels à projet sont essentielles lorsqu'il s'agit de créer des structures nouvelles. Elles sont même salutaires car elles assurent une certaine cohérence dans l'implantation des établissements sur les territoires. Il n'en est pas de même pour ce qui est des projets d'extensions ou de transformations. Sont exonérées de l'appel à projet les extensions inférieures à 30 % ou quinze places ou lits par rapport à la capacité initialement autorisée. L'ADF propose de porter ce seuil à 50 %. Concernant les requalifications, l'ADF souhaite qu'un nouvel agrément puisse se substituer au précédent devenu obsolète sans qu'il soit nécessaire de procéder à un appel à projet. Le droit actuel le permet, mais uniquement dans des cas limités. Il serait souhaitable d'aller vers davantage de souplesse, par exemple pour les requalifications de structures pour jeunes handicapés accueillant des personnes relevant de l'amendement « Creton » en places de maison d'accueil spécialisée (Mas) ou de foyer d'accueil médicalisé (Fam). En outre, les structures expérimentales et les lieux de vie et d'accueil (LVA) devraient être exonérés de la procédure d'appel à projet. Il en est de même pour les établissements publics sociaux et médico-sociaux départementaux, qui accueillent essentiellement des enfants en difficulté, ainsi que pour les établissements ayant conclu un contrat pluriannuel d'objectifs et de moyens (Cpom).
Nous sommes globalement satisfaits de la mise en place des fonds de restructuration des services d'aide à domicile. Mais cela ne change pas le fond du problème. Structurellement, la situation des associations ne s'améliore pas car deux problèmes fondamentaux demeurent : le financement de l'allocation personnalisée d'autonomie (Apa) à domicile ; la coexistence des régimes d'autorisation et d'agrément, une charge supplémentaire pesant sur le bénéficiaire lorsque celui-ci fait appel à un service agréé.
Les ARS sont légitimes pour mener des projets visant à la mise en place de parcours de santé. Mais il faut parler plus globalement de parcours de vie. De façon générale, cette question renvoie à celles des ruptures de prise en charge des patients et de la désertification médicale. Si les centres hospitaliers universitaires continuent d'attirer les jeunes médecins, cela n'est pas toujours le cas pour les hôpitaux de moindre taille, contraints de recourir à l'intérim pour un coût très élevé. Dans certains territoires ruraux, l'absence de médecins au sein des services départementaux d'incendie et de secours (Sdis) crée des risques médico-légaux. On l'a vu, le manque de places en soins de suite et de réadaptation (SSR) conduit à une augmentation de la durée moyenne de séjour dans les hôpitaux. L'enjeu pour les ARS est de parvenir à supprimer tous ces hiatus dans la chaîne de soins avant de mettre en place le parcours de santé, puis le parcours de vie.
M. Jacky Le Menn, rapporteur . - Quelle analyse fait l'ADF du dispositif de pilotage des ARS au niveau national ? Etes-vous consultés sur ce point ? Estimez-vous que les directeurs généraux d'ARS disposent d'une autonomie, notamment financière, suffisante ?
Lors de l'audition des fédérations représentant les établissements médico-sociaux, la Fédération hospitalière de France a estimé que la coordination sur le terrain des politiques publiques dans le secteur médico-social n'était pas encore aboutie. Certaines personnes que nous avons entendues ont suggéré la création d'une agence nationale de santé. L'ADF partage-t-elle cette position ? L'Union nationale interfédérale des oeuvres et organismes privés non lucratifs sanitaires et sociaux (Uniopss) a quant à elle parlé d'une « fracture institutionnelle » entre les ARS et les conseils généraux, qui nuirait à la coordination entre les schémas régionaux et départementaux.
L'ARS Bretagne vient de conclure une convention de partenariat avec les quatre départements de la région afin d'avancer de façon concertée sur l'échange de données et la mise en place d'outils d'observation communs, sur l'articulation entre projet régional de santé (PRS) et schémas départementaux ainsi que sur la recherche d'une plus grande cohérence dans la mise en place des politiques territoriales. Il me semble qu'il s'agit là d'une solution d'avenir pour dépasser les défauts que vous avez soulignés.
M. Gérard Roche . - A l'échelle nationale, les départements ne sont pas associés aux réunions du conseil national de pilotage (CNP) des ARS ou à leur préparation. Au niveau régional, ils sont très minoritaires dans les conseils de surveillance des ARS. Une agence nationale de santé serait-elle nécessaire ? Peut-être, mais les départements estiment qu'ils n'ont pas à intervenir dans le champ sanitaire.
La fracture mentionnée par l'Uniopss existe en effet, notamment pour l'exercice de missions communes telles que la mise en oeuvre des procédures d'appels à projet. Cela peut créer des situations conflictuelles dans certaines régions. Pour ce qui est des services de SSR, nous avons des divergences d'appréciation. Les ARS ont engagé, dans une logique de rentabilité, une politique de regroupement des services afin de leur faire atteindre le seuil critique de quatre-vingts lits. Or, les départements estiment que le maintien de services de quinze à vingt lits est nécessaire dans certaines zones rurales.
Au final, les départements ne se sentent réellement entendus que lorsqu'ils interviennent directement dans le financement des établissements. Il conviendrait d'assurer une plus grande unité dans le fonctionnement des ARS et dans la façon dont elles envisagent leurs relations avec les départements.
M. Alain Milon, rapporteur . - Pour résumer à grands traits votre intervention, dont je partage un certain nombre de points, on peut avoir l'impression que trois personnes se sont exprimées. En premier lieu, le président de conseil général éprouve quelques difficultés à partager le pouvoir, ce qui est humain. En second lieu, le médecin souhaiterait que les ARS parviennent à rattraper en quatre années quarante ans de séparation entre les secteurs sanitaire et médico-social. Or, malgré les difficultés, il me semble que la dynamique engagée va dans le bon sens. En troisième lieu, le sénateur fait le constat que, chaque acteur ayant une appréciation très personnelle de ses propres attentes, leur confrontation est nécessairement source d'incompréhensions.
Concernant le secteur SSR, il pourrait en effet être souhaitable que, dans des départements peu urbanisés, des structures inférieures à quatre-vingts lits soient maintenues sur le territoire. Mais comment les financer ? Et qui doit le faire ?
J'ai été très intéressé par vos propos concernant la psychiatrie. Nous sommes confrontés à une véritable difficulté dans la formation des jeunes médecins et leurs choix de spécialités. Comment faire en sorte que les jeunes s'intéressent à nouveau à la psychiatrie ? Peut-être faudrait-il trouver les moyens d'inciter voire de contraindre les étudiants à s'orienter vers cette spécialité aujourd'hui peu attractive ?
M. Jean-Noël Cardoux . - Au-delà des questions de personnes, la volonté de lisser les éventuelles difficultés qui peuvent naître entre ARS et conseils généraux existe. Dans ma région, le premier directeur général de l'ARS était un préfet, ce qui explique peut être son attitude parfois dirigiste et le peu d'attention qu'il accordait aux demandes des conseils généraux. Il est en outre anormal que les conseils de surveillance des ARS ne comptent que deux représentants des conseils généraux. La région Centre est par exemple composée de six départements dont les caractéristiques et problématiques sont diverses ! Il serait souhaitable que chaque département puisse être représenté afin que les spécificités de chacun soient prises en compte. Pour le moment, il est très difficile aux représentants des départements de faire entendre leur voix.
L'élaboration des schémas régionaux aurait gagné à s'appuyer sur les travaux déjà menés dans les départements. Mais cela n'a pas été le cas. Le département du Loiret a même reçu le PRS après qu'il ait été adopté par l'ARS ! Nous l'avons d'ailleurs désapprouvé car il ne répondait pas au manque criant d'établissements pour enfants handicapés psychiques dans le département, alors même que le conseil général et la direction départementale de la cohésion sociale s'étaient engagés à mettre en place une structure adaptée.
Concernant la démocratie sanitaire, les conseils généraux sont en permanence convoqués à un grand nombre de réunions qu'il est très difficile de classer par ordre de priorité, y compris pour l'ARS.
Avant même le vote de la loi HPST, le Loiret a été précurseur dans la mise en oeuvre des appels à projet. Il avait en effet institué des procédures de ce type afin d'encadrer la multiplication d'initiatives isolées et peu coordonnées sur le territoire. Lancer un appel à projet est particulièrement utile au moment de la création d'établissements. Mais la procédure doit être allégée lorsqu'il s'agit de les étendre ou de les transformer.
Concernant les interventions à domicile, se pose le problème de la dualité entre les régimes d'agrément et d'autorisation. En libéralisant le système d'interventions à domicile, la loi dite « Borloo » du 26 juillet 2005 avait pour objectif de créer des économies d'échelle. C'est l'inverse qui s'est produit. Libéraliser un système qui est essentiellement financé par des fonds publics à travers l'Apa n'est pas une bonne idée. Les acteurs privés ont engagé des démarches commerciales agressives pour des prix au final supérieurs à ceux proposés par les structures autorisées. Le département du Loiret cherche aujourd'hui à sortir de cette dualité. Il travaille par ailleurs à la mise en place d'un système de télétransmission destiné à assurer le suivi des plans d'aide définis dans le cadre de l'Apa.
Certes, les fonds de restructuration des services d'aide à domicile ont été les bienvenus. Mais ils n'ont servi qu'à repousser dans le temps les difficultés...
Le problème de la désertification médicale est connu de longue date. Nous constatons sur le terrain que les incitations ne fonctionnent pas. Il semble que la coercition ne soit pas non plus une solution. Faut-il développer davantage la télémédecine, les maisons de santé pluridisciplinaires, revoir la répartition des compétences entre personnels de santé etc. ? Les solutions sont aujourd'hui connues. Reste à prendre des décisions courageuses et à assurer leur mise en oeuvre.
M. Alain Milon, rapporteur . - Je vais prendre l'exemple de l'acte d'accouchement. Il est payé en 2013 au même prix que dans les années 1990. Tant qu'aucun effort ne sera fait pour que la tarification rattrape un peu le retard qu'elle a pris, les jeunes médecins ne voudront pas travailler en libéral et privilégieront le salariat. A partir du moment où il est difficile d'envisager une revalorisation ambitieuse des tarifs, compte tenu de l'état de nos finances publiques, peut-être faut-il s'engager vers le salariat. Je ne vois pas vraiment, à l'heure actuelle, de troisième voie possible.
M. René-Paul Savary . - Dans la Marne, j'ai le sentiment que le problème de la désertification médicale est moins prégnant, notamment depuis la mise en place de maisons de santé pluridisciplinaires.
La différence d'échelle entre départements et ARS crée nécessairement des points d'achoppement. Les ARS ne se sont pas suffisamment appuyées sur l'expérience des conseils généraux et sur les actions qu'ils avaient déjà engagées. De leur côté, ces derniers ont vu leurs marges de manoeuvre limitées par la création des ARS, notamment en termes de tarification ou de création d'établissements. Les objectifs inscrits dans les Priac sont fixés de façon uniforme au niveau régional, ce qui peut conduire à un nivellement par le bas pour certains départements, davantage avancés que leurs voisins.
Dans mon département, les appels à projet ont été engagés tardivement en raison des retards pris dans la planification. Leur évaluation est donc difficile pour le moment. Mais il me semble d'ores et déjà que les procédures gagneraient à être simplifiées.
M. Jacky Le Menn, rapporteur . - Lorsqu'ont été mis en place les plans gérontologiques départementaux, chaque département avait sa propre vision des choses : certains privilégiaient le maintien à domicile, d'autres l'accueil en établissement. Je conçois donc qu'il soit difficile pour les équipes de l'ARS de parvenir à construire des schémas unifiés à l'échelle de la région. C'est là que la contractualisation décidée en Bretagne entre l'ARS et les départements prend toute sa valeur puisqu'elle montre qu'il est possible de travailler en amont à l'élaboration d'une vision partagée, sans aller à l'encontre des politiques déjà engagées dans chaque département.
Le périmètre de compétences des ARS n'est-il pas trop ambitieux ? Elles interviennent sur des sujets très nombreux tout en demeurant sollicitées en permanence par des administrations centrales qui continuent de fonctionner sans se coordonner.
Les cultures professionnelles au sein des agences demeurent également très différentes. Des frictions fortes sont apparues dès l'origine en ce qui concerne la gestion du risque et les contrôles de l'assurance maladie.
Il est par ailleurs difficile de percevoir quelles ont été les logiques à l'oeuvre dans la sélection des directeurs généraux d'ARS. Face au directeur général, quel doit être le rôle du préfet de région en tant que président du conseil de surveillance ?
M. René Teulade . - Le problème fondamental de notre système de santé est de concilier deux démarches économiquement incompatibles : prescriptions libérales et prestations socialisées. Pour y parvenir, des changements profonds de comportements des prescripteurs et des patients sont indispensables.
M. Alain Milon, rapporteur . - J'irais plus loin : jusqu'où doit aller la solidarité ? A quel moment commence l'assurantiel ?
M. Louis Pinton . - Il me semble difficile de parler de prescription libérale lorsque les médecins sont payés à 95 % par un organisme collectif. L'acte médical n'est pas libéral, contrairement à l'acte vétérinaire.
Mon département est confronté à une difficulté qui n'a pas encore été évoquée. Le vieillissement des membres des conseils d'administration de certains Ehpad conduit parfois à des problèmes de gestion dans ces structures. Certaines sont quasiment en situation de cessation de paiement. Or, le département s'étant souvent porté caution pour les emprunts souscrits par les Ehpad, il est appelé en renfort pour assainir leur situation financière. Il serait souhaitable de réfléchir à la mise en place de garde-fous pour éviter ces dérives de gestion.
M. Gérard Roche . - Concernant la désertification médicale, il convient de noter que sur cent étudiants en médecine, vingt-cinq n'exercent jamais. Sur les soixante-quinze restants, 20 % seulement exercent en libéral. En troisième cycle, un stage d'un an est normalement proposé chez un médecin généraliste. Cela pourrait susciter des vocations, mais les médecins traitants, débordés de travail, ne demandent pas toujours l'agrément pour devenir formateurs. Nous devons nous interroger sur les motivations qui conduisent les jeunes à entamer aujourd'hui des études de médecine. En outre, ils souhaitent, peut-être plus qu'avant, trouver un équilibre entre vie professionnelle et vie personnelle. Mais je dois dire que j'ai été assez scandalisé lorsque j'ai vu des internes défiler dans la rue contre d'éventuelles mesures de coercition.
L'étendue du périmètre de compétences des ARS peut en effet susciter des interrogations. Il était malgré tout souhaitable de placer sous une même autorité les secteurs sanitaire et médico-social, en particulier dans le contexte actuel de vieillissement de la population. J'aurais cependant trouvé logique qu'une telle structure soit dirigée par le préfet comme l'étaient les Ddass, car les conseils généraux entretiennent de bonnes relations avec eux.
Concernant la conciliation entre prescriptions libérales et prestations socialisées, y a-t-il de la place pour une activité libérale dans notre système de santé ? Il s'agit d'un problème de fond qu'il nous est impossible de trancher aujourd'hui.
Le problème des conseils d'administration trop âgés se pose en effet dans certains établissements privés à but non lucratif. La mise en jeu de la garantie départementale ne doit en aucun cas être systématique et ne peut être une facilité.
M. Alain Milon, rapporteur . - Au moment du vote de la loi HPST, le rapprochement entre les secteurs sanitaire et médico-social a été justifié par le fait que le secteur sanitaire, mieux doté, devait contribuer à financer le médico-social. C'est tout le principe de la fongibilité asymétrique.
M. Yves Daudigny, président . - La création des ARS est une belle idée et le rapprochement des secteurs sanitaire et médico-social porteur de beaucoup de bénéfices pour l'avenir. Si des conflits et des difficultés émergent nécessairement, l'intelligence des comportements devrait finir par l'emporter, en particulier lorsque la situation des finances publiques appelle à la responsabilisation de chacun.
M. Gérard Roche . - Je rappellerai pour finir que le principe de fongibilité asymétrique n'est pas totalement respecté. En effet, une fraction des ressources propres de la CNSA est prélevée chaque année pour abonder les crédits de l'assurance maladie destinés aux établissements médico-sociaux.
Audition de MM. Guy MOULIN, président de la Conférence des présidents de commissions médicales d'établissement des centres hospitaliers universitaires (CME de CHU), et Frédéric MARTINEAU, président de la conférence des présidents de CME des centres hospitaliers (CME de CH) (mercredi 5 juin 2013)
M. Yves Daudigny, président . - Mes chers collègues, dans le cadre de nos travaux sur les ARS, nous recevons cet après-midi les présidents des commissions médicales d'établissement des centres hospitaliers universitaires et des centres hospitaliers, respectivement le Professeur Guy Moulin, de l'Assistance Publique de Marseille, et le docteur Frédéric Martineau, du centre hospitalier de la côte basque.
En tant que médecins et présidents de CME, vous avez été particulièrement concernés par l'ensemble de la loi HPST mais nous souhaitons concentrer nos travaux sur les seules agences régionales de santé (ARS).
Dans quelles conditions se sont-elles mises en place ? Quelles ont été les conséquences de cette création pour les établissements de santé, notamment pour les équipes médicales et soignantes ? L'organisation des ARS doit-elle évoluer, en particulier en termes d'autonomie ou de champ de compétences ?
M. Guy Moulin, président de la Conférence des présidents de commissions médicales d'établissement des centres hospitaliers universitaires (CME de CHU) . - S'agissant de l'analyse que l'on peut avoir des relations avec les ARS, je pense que les réponses seront très partagées par les CME de CHU et de CH.
Dans l'ensemble, la mise en place des ARS n'a pas été ressentie comme marquant une modification substantielle de l'accompagnement ou du non-accompagnement des établissements, antérieurement développé par les agences régionales de l'hospitalisation (ARH).
Ce qui prédomine, c'est le grand sentiment d'hétérogénéité selon les régions dont au moins deux connaissent de grandes difficultés avec leur ARS. Néanmoins, ces difficultés tiennent plus à la personnalité du directeur ou de ses collaborateurs qu'à la structure elle-même. Il est vrai que parfois le professionnalisme des équipes paraît peu satisfaisant aux yeux des hospitaliers.
Dans la région qui est la mienne, les relations avec l'ARS sont plutôt bonnes ; il y a un accompagnement, un suivi, des discussions sur le projet médical d'établissement. Mais ceci n'est pas très différent de ce que nous connaissions avec l'ARH.
Nous avons un regret. Les contrats pluriannuels d'objectifs et de moyens (Cpom) qui impliquent les CME paraissent être la part émergée de l'iceberg. Pour tous les autres sujets qu'elle traite, l'ARS s'adresse directement aux experts hospitaliers sans passer par la CME. Ceci ne serait pas très grave si les décisions prises n'avaient pas d'effet sur le projet médical d'établissement.
Globalement, les structures sont considérées par les CME comme difficilement lisibles.
Les contrôles liés à la tarification à l'activité sont réalisés de manière hétérogène entre régions mais aussi à l'intérieur d'une même région. Certains ont un aspect inquisitorial qui est d'autant plus mal ressenti que les conséquences sur les finances d'un établissement sont importantes. C'est une épée de Damoclès qui pèse sur nos têtes. D'autant qu'ici encore le contrôleur n'a pas nécessairement la même compétence que le médecin hospitalier qu'il contrôle, ce qui pose des difficultés. Le cas du CHU de Lyon qui a été placé dans de sérieuses difficultés financières suite à un contrôle doit amener à réfléchir sur les pénalités imposées aux établissements.
Nous avons également l'impression que les ARS n'ont pas de réelle autonomie. Elles apparaissent comme le bras armé du ministère qui, par leur biais, impose des objectifs comptables aux établissements.
L'organisation des ARS nous semble verticale et bureaucratique et nous avons parfois l'impression que le mode d'intervention dans l'organisation des établissements vise à transposer des méthodes issues du monde du commerce et de l'industrie plus qu'il ne s'adapte à celui de la santé.
S'agissant de la démocratie sanitaire, les différentes commissions mises en place réunissent un patchwork d'acteurs et il faut prendre garde que le consensus ne se fasse pas sur le plus petit commun dénominateur.
Sur le périmètre de compétences des ARS, nous pensons surtout qu'il faudrait plus d'actions et plus de cohérence entre les objectifs affichés par le ministère et les moyens mis à disposition.
En conclusion, les ARS nous apportent une aide indéniable sur les projets que nous souhaitons développer, mais il y a un véritable problème de relation avec les élus sur les objectifs de santé. Il faut que nous nous interrogions sur l'indépendance de fait de l'ARS face aux autorités politiques du territoire, par exemple en ce qui concerne le régime d'autorisation des équipements lourds.
M. Frédéric Martineau, président de la Conférence des présidents de commissions médicales d'établissement des centres hospitaliers (CME de CH) . - Je dresserai un constat globalement plus sévère et ce d'autant que les CME de CH étaient favorables à la mise en place des ARS.
Il y a besoin d'une structure permettant d'assurer une cohérence entre la médecine hospitalière, la médecine de ville et le médico-social, la dimension régionale nous apparaissant la bonne échelle. Cependant, après quelques années de mise en place, on ne peut que constater certaines difficultés. Elles sont parfois la conséquence de comportements ou de relations personnelles conflictuelles, nous l'avons dit. Mais au travers de l'analyse faite par le rapport Boiron-Fellinger qui rejoint le constat dressé par notre conférence, ces conflits peuvent renvoyer aussi aux missions assignées aux ARS par le législateur, à leur pilotage national qui multiplie les circulaires et les indicateurs et au type de relation entre ARS et établissements de santé. S'agit-il de relations contractuelles, tutélaires ou partenariales ?
Vous nous avez interrogés sur les conséquences de la création des ARS sur le fonctionnement des établissements de santé, y compris sur les équipes soignantes. Tout dépend du degré d'implication des ARS dans le fonctionnement des établissements. Trois constats s'imposent à notre conférence :
1. Il y a un problème de compréhension de la politique des ARS. Elle n'est ni transparente ni lisible. Si l'on prend par exemple la question de la vision territoriale de l'offre de soins, on rencontre des cas d'incitation à créer des communautés hospitalières de territoire et d'autres où, au contraire, il y a injonction de faire.
La dissociation entre les projets, même une fois validés, et leurs financements, qui parfois ne suivent pas, est également très mal ressentie.
Enfin, il y a un sentiment, de la part des équipes soignantes, d'une ingérence dans l'organisation des établissements de santé que ce soit en matière de politique d'achat, que certaines ARS voudraient uniformiser sur l'ensemble du territoire, ou de ressources humaines lorsqu'il y a conflit. Ceci paraît entraîner une perte d'autonomie des établissements de santé.
2. Il y a aussi une forte lourdeur bureaucratique.
Les Cpom sont imposés aux établissements avec des délais contraints et un nombre d'indicateurs démesuré, près de 200 dans une région !
Le processus d'élaboration du projet régional de santé (PRS) est également disproportionné et aboutit à des documents de 900 à 1 000 pages, ce qui est contraire à l'objectif de plus large diffusion et d'appropriation du document.
La « culture » de la réunion est aussi décourageante, avec des convocations au dernier moment et souvent des difficultés à obtenir un retour ou une traduction concrète sur le terrain, ce qui conduit inévitablement à s'interroger sur l'utilité de se rendre à la énième réunion sur le même sujet.
Par ailleurs, les délégués territoriaux n'ont pas de marge de manoeuvre. Ils doivent systématiquement rendre compte avant toute décision, ce qui les prive de toute autonomie tout en étant source d'une grande rigidité. On constate toutefois un certain rééquilibrage.
Il est très difficile d'identifier les acteurs dans les ARS et ils ne communiquent pas entre eux de façon transversale.
3. On constate aussi un échec du décloisonnement.
Les ARS n'ont pas une implication suffisante dans la médecine libérale et dans le médico-social et on a parfois le sentiment que les agences s'occupent des établissements pour lesquels elles ont un levier d'action, c'est-à-dire l'hôpital. Sur ce point, il n'y a toutefois pas d'homogénéité entre les régions.
Sur la démocratie sanitaire, elle fonctionne dans l'ensemble. Le directeur d'ARS s'appuie sur les commissions spécialisées. La commission permanente qui est mensuelle approuve le Schéma régional d'organisation sanitaire et sociale (Sross) et, en Aquitaine, assure le suivi. La conférence territoriale ne dispose d'aucun moyen.
S'agissant des contrôles relatifs à la tarification à l'activité, les ARS informent généralement les établissements mais il y a un problème de méthode. Les contrôles dépendent beaucoup de la personnalité des contrôleurs qui n'aident pas toujours les établissements à se préparer. Les échanges avec les départements de l'information médicale (DIM) sont problématiques. Les contrôles ciblent trop souvent des atypies, des actes frontières et cette pratique est diversement ressentie.
Sous prétexte de régulation, rôle que par ailleurs nous ne remettons pas en question, les ARS ont parfois tendance à s'immiscer dans la gestion des établissements, ce qui suscite incompréhension et pose la question du périmètre de leurs compétences.
Nous recherchons avec les ARS un véritable dialogue stratégique, voire des initiatives dans le but de favoriser la coopération, les réseaux et le décloisonnement entre les différents acteurs de santé.
En fait, cela revient à se demander si les ARS doivent avoir une relation de partenariat ou de tutelle avec les établissements. Comment un directeur d'établissement public de santé peut-il manifester des désaccords lorsqu'il sera ensuite évalué par la même autorité ? C'est là que le président de CME peut jouer un rôle en participant aux discussions avec la tutelle et en exprimant les préoccupations partagées avec le directeur. Dans cette perspective, il pourrait cosigner les Cpom, ce qui est une de nos propositions en faveur d'un rééquilibrage.
Il faut aussi reconnaître que les ARS sont dépendantes du pilotage national. Elles ont de nombreuses missions qui leur ont été confiées par le législateur et font elles-mêmes face à une multiplication des indicateurs. Ceci les conduit à s'éloigner de l'objectif de mise en place d'une véritable stratégie régionale.
La question de l'autonomie des ARS rejoint la problématique des missions d'intérêt général et d'aide à la contractualisation (Migac) et du fonds d'intervention régional (FIR).
Notre conférence fait le constat d'un manque de transparence sur la répartition des Migac et s'interroge sur le caractère totalement fongible de l'enveloppe FIR dont on ne connaît pas les « clés » de distribution. De plus, il faut, à un niveau supérieur, s'assurer d'une certaine équité entre les régions : un contrôle national nous semble opportun, associé à une exigence de transparence.
Sur l'organisation administrative et politique, nous pensons qu'aujourd'hui le système mis en place est extrêmement rigide entre l'échelon national, l'échelon régional et le local, c'est-à-dire les territoires.
On observe des injonctions venant d'en haut que les ARS doivent appliquer en exerçant un rôle de tutelle et en gommant toute notion d'autonomie des établissements de santé. Ceci crée un problème de confiance avec les acteurs de terrain.
M. Yves Daudigny, président . - Vous dressez un tableau plus que gris de la situation...
M. Jacky Le Menn, rapporteur . - Vos interventions liminaires, très riches, ont d'ores et déjà apporté une réponse aux questions qui vous avaient été adressées. Pour aller plus loin, avez-vous des propositions à faire concernant le pilotage national des ARS, qui a été critiqué par la Cour des comptes ? A l'origine, c'était au Conseil national de pilotage (CNP) de jouer le rôle de filtre entre les ARS et l'administration.
J'ai l'impression que vous n'avez pas fait le deuil des ARH, qui étaient ciblées sur les hôpitaux. Les ARS ont un champ d'action plus large, peut-être même trop d'ailleurs. Elles sont compétentes pour l'ensemble des domaines de la santé, y compris en matière de gestion des risques. Je me fais peut-être l'avocat du diable, mais à vous entendre, cela n'allait-il pas mieux avec les ARH, qui avaient une meilleure connaissance de l'hôpital ?
M. Alain Milon, rapporteur . - Je n'ai pas entendu cela...
M. Jacky Le Menn, rapporteur . - J'alimente le débat...
Les contrôles T2A suscitent de nombreux malentendus entre l'assurance maladie, les ARS et les hôpitaux. Un nombre croissant d'établissements a recours à des prestataires extérieurs pour réaliser les codages, dans un souci d'améliorer leurs ressources. Comment réagissez-vous vis-à-vis du recours à ces organismes ?
Vous avez cosigné le 17 mai dernier, avec la Fédération hospitalière de France (FHF), un communiqué dénonçant le récent rapport de l'Inspection générale des finances (IGF) qui préconise de soumettre à l'accord des ARS tout emprunt d'une durée de plus d'un an réalisé par un hôpital. Vous y voyez une remise en cause profonde de l'autonomie financière des établissements de santé. Dans ce contexte, comment parvenir à préserver celle-ci tout en reconnaissant aux ARS, qui représentent l'Etat, la possibilité d'intervenir en matière d'investissements, du fait de leur lourd impact pour les finances publiques, et notamment celles de l'assurance maladie ? Quelles seraient les limites à imposer aux ARS en matière de contrôle financier des établissements de santé ?
M. René Teulade . - Quel serait pour vous le bon équilibre entre autonomie et exercice de la tutelle ?
M. Frédéric Martineau . - De nombreux établissements s'interrogent sur l'exhaustivité et la qualité du codage, qui sont essentielles. Sur ce sujet, on peut distinguer deux tendances : l'une repose sur la délégation de cette tâche à des experts ou des sociétés extérieurs, la seconde au contraire s'appuie sur le codage par les médecins dans les différents pôles.
Ces méthodes ont toutes deux des avantages et des inconvénients. Le codage réalisé par un prestataire est sans nul doute exhaustif, mais je ne suis pas convaincu qu'il soit de qualité. Or, les contrôles T2A portent sur la qualité du codage, afin de s'assurer qu'il n'y a pas d'erreurs ou de négligences. Le second cas de figure est plus compliqué à mettre en place, mais je suis convaincu que c'est la marche à suivre. Une partie essentielle du codage fait appel à la compétence médicale du praticien. Seul le médecin du patient est à même de réaliser le codage le plus pertinent. Cela implique un effort de formation permanent très important, car les nomenclatures évoluent constamment.
La société extérieure va se baser sur le dossier du patient et, principalement, sur la lettre de sortie. Si celle-ci est incomplète, le codage sera incorrect. Certes, le codage des actes sera réalisé pour tous les patients, avec un indéniable effet volume. Mais une erreur de codage peut faire varier le tarif du simple au triple, comme j'ai pu le constater avec un exemple récent dans le service d'hématologie de mon établissement. Pour parvenir à une tarification qui corresponde à l'activité, il faut s'appuyer sur les différents services et pôles ainsi que sur un DIM compétent.
M. Jacky Le Menn, rapporteur . - Les sociétés extérieures ne voient-elles que les résumés de sortie standardisés (RSS) ? Y-a-t-il un risque d'atteinte au secret médical si elles ont accès au dossier ?
M. Guy Moulin . - Elles travaillent aussi en lien avec les DIM. Je ne suis pas sûr que le recours à des sociétés privées ait un impact sur le contrôle. De nombreux établissements leur confient plutôt le « recodage », ce qui permet d'augmenter a posteriori les recettes grâce, notamment, à l'analyse des comorbidités.
Les contrôles réalisés sur la tarification ont malheureusement un objectif purement comptable et financier. La pertinence des actes n'est pas contrôlée, alors que ce devrait être la mission des ARS. Cela pose la question de la compétence de leur personnel face aux spécialistes hospitaliers. Un reproche qui peut donc être fait aux ARS est de ne pas réaliser correctement cette tâche. En outre, elles se concentrent quasi-exclusivement sur l'hôpital, alors que cette même question de la pertinence des actes mériterait d'être examinée dans nombre de structures libérales. Je ne remets pas en cause l'objectif financier des contrôles, mais il ne faut pas oublier les patients.
En ce qui concerne le communiqué que nous avons cosigné avec la FHF, cela s'explique par la dureté du rapport de l'IGF envers les hôpitaux. Leur endettement est avant tout la conséquence de la mise en oeuvre d'une politique publique décidée par l'Etat en faveur des investissements hospitaliers !
Je suis tout à fait conscient, pour travailler dans un établissement très endetté, que l'endettement doit être maitrisé. Toutefois, il est impossible d'arrêter d'investir. Quelle est l'alternative ? Laisser les femmes accoucher dans la rue ? Ce serait sans doute malvenu...
La question n'est donc pas celle des limites de l'autonomie des établissements. Ils doivent être aidés et surtout continuer à investir, sans être soumis à une tutelle purement comptable. Il en va de leur mission de service public.
M. Frédéric Martineau . - Il y a plusieurs types d'investissements. Il faut distinguer l'investissement courant et l'investissement lourd, en particulier immobilier. Pour reprendre l'exemple de l'établissement dans lequel je travaille, l'investissement de 240 millions d'euros qu'il a entrepris n'a reçu une aide de l'Etat qu'à hauteur de 7 %. Il est difficile, par la tarification à l'activité, de financer une telle restructuration. Il est donc logique que la tutelle intervienne. Pourquoi ne pas imaginer un plan national de programmation des grands investissements immobiliers hospitaliers, pour éviter le saupoudrage des financements. En outre, il faut mesurer les coûts induits par les investissements sur le fonctionnement ultérieur de l'hôpital. Il faut donc un regard fort et appuyé des autorités de tutelle sur des projets qui sont parfois disproportionnés.
M. Alain Milon, rapporteur . - Selon vous, il est nécessaire que les ARS aient plus d'autonomie et que le financement des missions d'intérêt général (MIG), de l'aide à la contractualisation (AC) et du Fonds d'intervention régional (FIR) soit plus transparent. Dans le même temps, vous nous avez expliqué qu'il existe une grande hétérogénéité dans la façon dont les directeurs d'ARS appliquent la politique nationale. Cela veut donc dire qu'ils disposent déjà d'une certaine autonomie et que la loi la leur reconnaît.
Contrairement à mon collègue Jacky Le Menn, je n'ai pas entendu dans vos propos de nostalgie concernant les ARH, mais plutôt une déception par rapport à l'application de la loi. Déception également quant aux limites auxquelles font face les directeurs d'hôpitaux, dont l'évolution de carrière dépend des directeurs d'ARS, comme celle de ces derniers dépend du ministère de la santé. Ne faudrait-il pas dissocier ces questions afin de garantir aux acteurs une véritable liberté d'action ? Je m'interroge sur ce point, qui s'éloigne du sujet de cette audition.
Sur le financement des établissements de santé, le rapport que Jacky Le Menn et moi-même avons présenté à la Mecss en juillet 2012 préconisait déjà que les investissements immobiliers des hôpitaux ne reposent pas uniquement sur un financement « assurance maladie » mais aussi sur des crédits budgétisés liés à la solidarité nationale. Pourquoi ne pas s'inspirer de l'éducation nationale ou de l'enseignement supérieur, où l'Etat prend en charge les universités, les régions les lycées, les départements les collèges et les communes les écoles ? Rendre les collectivités territoriales responsables de ces investissements : telle était une piste de réflexion, qui jusqu'à aujourd'hui n'a pas fait réagir les représentants du secteur. Qu'en pensez-vous ?
M. Frédéric Martineau . - Il y a effectivement plus de déception que de nostalgie dans nos propos. Nous sommes déçus que les ARS se comportent d'abord en contrôleurs de gestion dont l'ingérence dans les établissements de santé paraît la principale occupation. L'organisation régionale et territoriale de la santé est délaissée, tout comme l'aide à la réflexion stratégique et à la transversalité de l'offre de soins. Il est évident que les hôpitaux doivent avoir un lien avec l'amont comme avec l'aval : les ARS auraient pu jouer le rôle d'interface. Dans la plupart des régions, leur action en la matière n'est malheureusement pas satisfaisante.
Je partage votre constat sur le financement. Toutefois, si on reproduit le schéma de l'éducation nationale, n'y-a-t-il pas un risque d'ingérence trop forte de la part des élus ? Il est indispensable d'avoir des établissements qui correspondent aux besoins d'un bassin de population et qui répondent à des critères précis de qualité et de pertinence des soins. Il ne faut pas maintenir une structure uniquement en raison de son implantation territoriale, malgré une qualité des soins de niveau insuffisant. Un subtil équilibre entre ces facteurs doit donc être trouvé. Cela doit s'accompagner d'une réflexion sur l'évolution des besoins en matière de soins, dans un contexte de population vieillissante et de développement des maladies chroniques. Voila à quoi doit servir la stratégie nationale de santé, ce qui ne dispensera pas d'un travail collectif de tous les acteurs sur le territoire. Une véritable révolution intellectuelle est nécessaire !
On le constate lors de la mise en place de coopérations entre établissements. Lorsqu'un projet territorial est porté par les communautés médicales et partagé localement, une grande partie du chemin a été accomplie. Il faut ensuite convaincre les directeurs d'établissements et les élus. Dès lors que ceux-ci ont clairement perçu les enjeux pour leur bassin de population, leur soutien joue le rôle de catalyseur. En revanche, leur incompréhension conduit au blocage. La place de l'élu dans la gouvernance hospitalière a d'ailleurs figuré en bonne place dans les travaux du groupe de travail n° 3 du pacte de confiance pour l'hôpital mené par Edouard Couty.
M. Guy Moulin . - Votre proposition concernant le rattachement des investissements hospitaliers aux collectivités territoriales ne me semble pas mauvaise. Je m'interroge simplement sur la place des CHU : seraient-ils nationaux ou régionaux ? Il ne faut pas non plus oublier que les écarts de richesse entre collectivités sont très importants. Quelle forme prendraient alors les financements ? Reposeraient-ils uniquement sur les capacités des collectivités ou bien l'Etat leur affecterait-il des ressources ? Pour autant, je ne suis pas choqué par cette idée qui soulève une question plus large : n'est-ce pas le premier pas vers une régionalisation des politiques de santé ?
M. Gilbert Barbier . - Il y a un antagonisme entre la préoccupation des élus pour l'aménagement du territoire et la garantie d'un égal accès à des soins de qualité sur l'ensemble du territoire. Le problème vient de la volonté de certains de préserver à tout prix certains établissements. Alors qu'il y a quelques années 126 plateaux techniques proches de la limite acceptable en matière d'efficacité et de qualité avaient été identifiés, des considérations politiques ont conduit à l'abandon des restructurations envisagées. Quel doit être le rôle de l'ARS dans cette situation ?
Un exemple récent survenu dans ma région, la Franche-Comté, me permet d'illustrer mon propos. La fermeture du service mobile d'urgence et de réanimation (Smur) de nuit au sein d'un petit hôpital a rencontré l'opposition unanime des élus et des présidents de CME. Je n'ai d'ailleurs jamais vu un président de CME soutenir la fermeture d'un service ou une réorganisation. Ce n'est pas votre discours : qu'en est-il au sein de votre conférence ? Par ailleurs, le recours à l'intérim se développe très fortement dans certains établissements. Ne croyez-vous pas que les ARS devraient intervenir dans ce recrutement plutôt que de laisser les directeurs d'établissements seuls face à ces difficultés ?
M. Frédéric Martineau . - Mon discours est sans nul doute différent de celui tenu par un président de CME directement concerné par un projet de restructuration et qui cherche à sauver son activité ou son établissement. Toutefois, la majorité des membres de ma conférence sont de cet avis. Nous avons un devoir de qualité des soins et de pérennité de prise en charge des pathologies dans nos établissements. Si ce n'est plus possible, il faut sortir par le haut de ces situations difficiles. Dans ces circonstances, la seule solution est, pour moi, la collaboration entre établissements et l'organisation d'une prise en charge par paliers. Il est de la responsabilité de l'hôpital référent au niveau départemental de venir en aide aux établissements en difficulté et de leur proposer des collaborations. Elles peuvent prendre de multiples formes : consultations spécialisées avancées, recours à la télémédecine, délégation de tâches, pérennisation de l'offre de soins grâce aux concours de médecins référents de l'hôpital, etc. La population peut le comprendre, dès lors qu'un bon maillage est organisé et qu'on détermine précisément jusqu'où aller dans le maintien d'activité dans l'établissement. Pour autant, l'offre doit être pérennisée et stabilisée dans la durée une fois qu'elle est décidée, au risque de voir la confiance s'effilocher, ce qui est dramatique.
M. Gilbert Barbier . - Cela doit se faire sous l'égide de l'ARS.
M. Jacky Le Menn, rapporteur . - Les principes de la tarification à l'activité n'handicapent-ils pas le développement de ces coopérations, pourtant nécessaires ?
M. Frédéric Martineau . - Effectivement, la T2A n'incite pas à la collaboration entre établissements, ni d'ailleurs à une amélioration de la qualité. Une coopération revient avant tout, d'un point de vue comptable, à une perte d'activité pour les établissements, aussi bien pour celui qui cherche à préserver son offre de soins que pour celui qui lui apporte son concours.
M. Guy Moulin . - C'est un problème avant tout politique. La fermeture d'un hôpital est justifiée par le manque de personnel qualifié ou l'existence d'un autre à proximité. Les oppositions sont souvent liées à la perte d'emplois et d'activité économique que la disparition de l'établissement entraînerait. L'ARS doit prendre ses décisions sur des critères objectifs, au regard de l'offre de soins sur le territoire. Il appartient ensuite aux collectivités territoriales d'accompagner ces restructurations et de prendre les mesures nécessaires pour en limiter les effets. Chacun doit prendre ses responsabilités, et l'ARS doit être soutenue par le pouvoir politique local.
M. Gilbert Barbier . - Je ne vois pas quel maire ou quel directeur d'hôpital déciderait de la fermeture de son établissement...
M. Frédéric Martineau . - On a fortement besoin de l'ARS : c'est une évidence. Elle a les outils pour contraindre les établissements à coopérer afin d'éviter la disparition totale de l'offre de soins sur un territoire. Son intervention marque les esprits.
M. Jacky Le Menn, rapporteur . - Dans un discours prononcé la semaine dernière au salon Hôpital Expo 2013, Marisol Touraine a notamment déclaré avoir « entendu les inquiétudes sur l'autonomie des établissements de santé », tout en soulignant que l'autonomie « ne veut pas dire isolement ». Elle a surtout rappelé que les ARS sont là pour épauler les hôpitaux et leur apporter la visibilité et la cohérence dont ils ont besoin. Il existe donc à ses yeux une relation partenariale entre les ARS et les hôpitaux. Est-ce bien ce que vous constatez au quotidien ? Répondent-elles présentes lorsque vous en avez besoin ?
M. Frédéric Martineau . - Les ARS ne sont malheureusement pas suffisamment nos partenaires, mais encore trop nos contrôleurs. Elles devraient davantage nous aider à trouver des solutions aux problèmes territoriaux que nous rencontrons.
Une fois de plus, ce constat général mériterait d'être nuancé selon les régions : la situation n'est pas homogène. J'ai toujours connu, dans la région Aquitaine, une volonté de dialogue de la part de l'ARH puis de l'ARS. Ce n'est pas le cas partout : certains directeurs d'ARS ne se rendent jamais dans les établissements de leur région ! Cela ne nous empêche pas de les solliciter régulièrement.
M. Guy Moulin . - Il est difficile d'avoir un jugement tranché sur cette question. Dans ma région, l'appui de l'ARS a été utile pour des projets internes aux établissements. Un comité commun ARS-CHU, qui existe de longue date, constitue un lieu de dialogue et donne un support méthodologique à nos initiatives. Toutefois, la situation devient plus complexe dès qu'on atteint les limites de la réglementation. Le caractère bureaucratique de l'ARS refait alors surface. De même, la gestion des crédits MIG, qui font l'objet d'un saupoudrage, constitue une vraie difficulté.
Le contrôle est permanent, ce qui ne facilite pas la tâche des directeurs généraux de CHU. Une fois de plus, les relations varient selon la personnalité du directeur général de l'ARS et de son équipe, qui font parfois preuve d'une méconnaissance complète du fonctionnement des institutions hospitalières.
M. Jacky Le Menn, rapporteur . - Le conseil de surveillance de l'ARS est présidé par le préfet de région. Quelles sont vous relations avec lui ?
M. Guy Moulin . - Il n'y a pas de contact particulier avec le conseil de surveillance de l'ARS.
Audition de M. Jean DEBEAUPUIS, directeur général de l'offre de soins (mercredi 5 juin 2013)
M. Yves Daudigny, président . - Nous accueillons maintenant M. Jean Debeaupuis, directeur général de l'offre de soins au ministère des affaires sociales et de la santé (DGOS).
Monsieur le directeur général, la direction dont vous avez la charge depuis quelques mois est l'héritière de la Direction de l'hospitalisation et de l'organisation des soins (DHOS) qui avait un lien naturel très étroit avec les agences régionales de l'hospitalisation (ARH). Les agences régionales de santé (ARS) dépendent quant à elles principalement, au-delà du Conseil national de pilotage (CNP) et de leur statut d'établissement public autonome, de trois directions d'administration centrale : la DGOS, mais aussi la Direction générale de la cohésion sociale (DGCS) et la Direction générale de la santé (DGS).
Cette nouvelle organisation fait écho aux objectifs de décloisonnement et de rationalisation poursuivis par la loi HPST.
Or, tout en saluant les conditions globalement satisfaisantes de la mise en place des ARS, la Cour des comptes évoque un pilotage national trop peu stratégique et un rôle encore prégnant des administrations centrales.
La situation s'est-elle améliorée depuis le constat de la Cour des comptes ? Quel bilan tirer de la mise en place des ARS ? Quelles sont les évolutions souhaitables, par exemple en termes d'autonomie ou de champ de compétences ?
Outre ces questions relatives aux agences, l'actualité récente amènera peut-être mes collègues à vous interroger sur la situation financière des hôpitaux. Cette question nous intéresse d'autant plus que nous avons adopté, l'an passé et à l'unanimité, un rapport sur leur financement où se trouvait déjà, je me permets de le signaler, l'essentiel du constat dressé par l'Inspection générale des finances (IGF).
M. Jean Debeaupuis, directeur général de l'offre de soins . - Comme vous le savez, les ARS ont reçu des attributions beaucoup plus larges que les ARH, puisque leur champ de compétences couvre aussi le secteur médico-social, la médecine de ville et la politique de santé publique. Dans le même temps, en 2010, la DGOS a succédé à la DHOS avec deux objectifs : englober au sein d'une seule direction l'ensemble de l'offre de soins, hospitalière et ambulatoire, et accompagner la mise en place des ARS tout en positionnant l'administration centrale sur des fonctions plus stratégiques. Il s'agit d'une évolution très profonde qui a entraîné pour la DGOS au moins trois changements significatifs.
Tout d'abord, elle contribue au pilotage des ARS, sous l'égide du secrétariat général en charge des ministères sociaux. Elle siège au sein du CNP, participe aux séminaires mensuels des directeurs généraux d'ARS et, de manière générale, entretient au quotidien des relations et des échanges renforcés avec l'ensemble des acteurs concernés.
Deuxièmement, vous l'avez évoqué, Monsieur le président, la DGOS se trouve vis-à-vis des ARS dans une position moins centrale que ne l'était celle de la DHOS vis-à-vis des ARH. La DGOS est à l'origine d'un tiers seulement des instructions adressées chaque année aux ARS et les relations directes entre DGOS et ARS sont limitées aux dossiers particuliers.
Enfin, c'est un réel défi que d'assurer la coordination et la transversalité entre un nombre d'acteurs beaucoup plus élevé, qu'il s'agisse des administrations centrales, des organismes de sécurité sociale et de la Caisse nationale de solidarité pour l'autonomie (CNSA) ou des grandes fédérations et organisations représentant le secteur de la santé.
Vous avez mentionné le constat effectué par la Cour des comptes. Les objectifs de décloisonnement et de transversalité qui nous sont assignés impliquent des modalités de mise en oeuvre parfois complexes et exigent un temps d'appropriation. Je crois que depuis lors, des progrès ont été réalisés en faveur d'une fluidité croissante de l'information. Quant à l'autonomie des ARS, c'est une réalité, notamment parce que les directeurs généraux ont toute latitude dans l'organisation interne des agences, mais il est également normal que des instructions leur soient adressées puisqu'elles exercent des compétences au nom de l'Etat.
Je voudrais aborder les différentes questions que les rapporteurs m'ont fait parvenir.
Quels enseignements peut-on tirer de la mise en place du Fonds d'intervention régional (Fir) ? Nous étions en 2012 dans une logique de transition. Les circuits sont maintenant établis et les modes de gestion ont été améliorés. Nous aurons une vision plus complète lors de la publication du rapport d'activité des ARS pour 2012. Des améliorations sont attendues par la simplification des circuits comptables et le suivi du Fir bénéficiera en 2014 du déploiement de l'application Hapi (harmonisation et partage d'informations) destiné au secteur médico-social. En 2012, les ARS ont utilisé certaines marges de redéploiement en fonction de leurs priorités régionales, principalement au profit de la restructuration de l'offre de soins (16 millions d'euros), de la prévention (10 millions d'euros) et du secteur médico-social (5,5 millions d'euros). En 2013, le montant du Fir fera plus que doubler, passant de 1,5 à 3,3 milliards d'euros. Son périmètre inclut dorénavant quatorze missions d'intérêt général (Mig), dont dix nouvellement transférées en 2013, ainsi que les aides à la contractualisation (AC) à l'exception des plans d'investissements et des engagements nationaux. 2013 sera donc une année d'approfondissement pour le Fir qu'il faut ancrer en tant qu'outil stratégique d'action régionale.
Qu'en est-il des critiques récurrentes à l'encontre d'un interventionnisme excessif des agences ? Je ne dispose pas d'exemples précis sur ce sujet. Les hôpitaux sont responsables de leur gestion et il est de ce fait nécessaire de respecter leur autonomie. Pour autant, comme l'a indiqué la ministre des affaires sociales et de la santé, l'hôpital n'est pas une institution « hors sol », isolée de son environnement. Les ARS sont là pour épauler les hôpitaux, pour leur apporter une indispensable visibilité et favoriser leur ancrage sur le territoire. C'est par un travail collectif, au niveau régional, que les choses peuvent progresser.
Vous souhaitiez des précisions sur la mise en oeuvre de l'expérimentation sur le parcours de santé des personnes âgées en risque de perte d'autonomie (Paerpa) prévue par l'article 48 de la loi de financement de la sécurité sociale pour 2013. Celle-ci s'effectuera dans huit régions, donc cinq dès septembre 2013 et trois supplémentaires à partir de 2014. Le cahier des charges a retenu quatre axes : les systèmes d'information et les outils de partage de données ; la coordination des professionnels de santé ; les conditions de recours à l'hôpital et les sorties d'hospitalisation ; l'évaluation des projets. Cette expérimentation bénéficiera d'une dotation spécifique du Fir, la circulaire correspondante devant être prochainement publiée.
Enfin, Monsieur le président, vous évoquiez les premières données sur la situation financière des hôpitaux en 2012. Il s'agit d'éléments provisoires qui devront être confirmés par l'Agence technique de l'information sur l'hospitalisation (Atih) lorsqu'elle pourra consolider, à l'automne, l'ensemble des comptes des établissements. Ces éléments traduisent une amélioration du résultat des établissements publics de santé, tous budgets confondus, de 400 millions d'euros en 2012, soit environ 0,4 % de la masse budgétaire. Pour l'ensemble des établissements, on enregistrerait en 2012 un excédent global de 100 millions d'euros tous comptes confondus et un déficit de 100 millions d'euros sur les seuls comptes de résultat principaux.
On peut noter que toutes les catégories d'établissements contribuent de façon équilibrée à ce redressement. Tous comptes confondus, l'amélioration s'élève à 260 millions d'euros pour les trente-deux CHU-CHR, qui dégageraient un excédent de 20 millions d'euros, et à 200 millions d'euros pour les centres hospitaliers, au nombre d'environ 400, qui dégageraient un excédent de 70 millions d'euros. Ces résultats tiennent à l'effort de productivité engagé depuis plusieurs années, mais aussi à un niveau plus élevé des réalisations d'actifs en 2012. Ils s'appuient sur des comptes fiabilisés en vue de la certification, les traitements comptables ayant joué dans les deux sens, en positif et en négatif, sur le résultat.
Nous constatons aussi que la capacité d'autofinancement des établissements s'est stabilisée en 2012 à 4 milliards d'euros, soit un taux de 6,5 %, ce qui constitue son meilleur niveau depuis 2008. Cette capacité d'autofinancement couvre le montant des remboursements en capital des emprunts et constitue, pour la deuxième année consécutive, la source de financement principale des investissements.
M. Jacky Le Menn, rapporteur . - Sans remettre aucunement en cause les ARS, la Mecss souhaite en évaluer la mise en place et le fonctionnement afin qu'elles jouent effectivement le rôle qui leur a été attribué par le législateur.
Vous avez dressé un large tableau de la situation mais, au fil de nos auditions, nous entendons parfois une sonorité quelque peu discordante : faible lisibilité, difficulté de compréhension des politiques menées, lourdeur technocratique, qui se concrétise par exemple dans la taille des documents comme les projets régionaux de santé (PRS) ou les contrats pluriannuels d'objectifs et de moyens (Cpom), problème pour identifier les acteurs compétents, échec relatif du décloisonnement ou de la transversalité, opacité dans les modalités de redistribution des ressources... Bien entendu, ces différents éléments dépendent largement des situations locales et des personnalités, mais ce sont ceux que les acteurs de terrain mettent, pour certains, en avant.
En définitive, on peut s'interroger : les agences ne jouent-elles pas simplement un rôle de contrôle de gestion, plutôt que celui d'animateur des politiques publiques sur le territoire ? Ceci pose indirectement la question du champ de compétences des ARS qui est très large.
Je ne partage pas votre réaction sur la question de l'interventionnisme des agences dans la gestion quotidienne des hôpitaux : nous avons eu connaissance d'exemples concrets et divers intervenants nous ont exposé cette préoccupation.
M. Jean Debeaupuis . - Peut-être existe-t-il un sentiment ou une perception, mais j'ai quelques difficultés à comprendre les critiques sur la lisibilité ou le décloisonnement. Les ARS, structures récentes, ne sont pas des « monstres » bureaucratiques ! D'ailleurs, si elles focalisent ainsi les critiques, cela va plutôt dans le sens d'une bonne identification par les acteurs de terrain...
J'ai la même incompréhension sur le médico-social où la création des ARS a signifié le regroupement de plusieurs services éparpillés : cette synergie constitue au minimum le début d'une transversalité. On ne peut pas dire que nous n'avons pas progressé par rapport à la situation antérieure !
J'ai la même réaction sur la pertinence de l'allocation des ressources. Depuis la mise en place de la tarification à l'activité (T2A) dans les établissements de santé, les dotations de type budgétaire ne constituent qu'une faible part des crédits, dont la grande majorité correspond à des prix ou tarifs fixés nationalement. En outre, pour des raisons de transparence et de respect de nos diverses obligations, tous les crédits sont parfaitement « tracés ».
Il est vrai que les Cpom peuvent paraître lourds et entraîner un certain découragement, mais le sens de la démarche est clair et nous utilisons au maximum des indicateurs qui existent par ailleurs et qui peuvent être aisément renseignés sans charge administrative excessive.
En ce qui concerne le supposé interventionnisme des ARS, il existe peut-être quelques cas qui ne peuvent cependant invalider le constat général : dans l'écrasante majorité, les relations sont tout à fait satisfaisantes, apaisées, professionnelles et respectueuses de chacun.
M. Alain Milon, rapporteur . - Nous entendons tout de même fréquemment cette remarque et je partage l'inquiétude de Jacky Le Menn sur le ressenti lié à cet interventionnisme. Cela ne remonte peut-être pas jusqu'à Paris !
Plus globalement, on constate une grande hétérogénéité des situations et des comportements, ce qui m'amène à ne pas me montrer aussi optimiste que vous...
M. Jacky Le Menn, rapporteur . - Par ailleurs, le fait que les directeurs d'établissement soient évalués par les directeurs généraux des ARS ne pose-t-il pas des difficultés ? Négocier son budget ou ses projets d'avenir avec la personne qui décide également de votre carrière crée une ambiguïté.
M. Yves Daudigny, président . - Cette question revient fréquemment. N'y a-t-il pas une incompatibilité entre la relation hiérarchique et celle plus partenariale ou contractuelle que semble afficher la loi HPST et qui est certainement souhaitable ? Est-il possible de développer en même temps ces deux types de relations ?
M. Jean Debeaupuis . - Cette situation existait avant la création des ARS et provient tout simplement du fait que les services de l'Etat, sous cette forme ou sous une autre, assurent la tutelle des établissements. L'application peut varier mais l'ARS incarne l'Etat tout en animant une politique de santé qui doit s'adapter aux spécificités régionales.
M. Jacky Le Menn, rapporteur . - Avant la loi HPST, les conseils d'administration disposaient de compétences plus importantes qu'aujourd'hui et jouaient un rôle dans l'évaluation des directeurs. En outre, l'ARS regroupe dorénavant plusieurs services, ce qui peut enfermer le chef d'établissement dans un dialogue singulier où il n'est pas en position de force.
M. Gilbert Barbier . - Il existe des disparités importantes sur le territoire dans l'offre de soins, alors que nous vivons toujours avec une forme de slogan : « nous sommes bien soignés partout » ! Comment allier les exigences d'aménagement du territoire et celles, tout aussi importantes, d'égale qualité des soins pour l'ensemble des patients ? Il y a quelques années, il a été question, à un moment, de fermer plus d'une centaine de plateaux techniques en raison des risques ou de la qualité des soins prodigués ; ce projet a vite été abandonné en raison des pressions !
M. Jean Debeaupuis . - Nous pouvons tous partager l'objectif de qualité des soins. Son respect passe par la formation, initiale et continue, par le contrôle des pratiques etc. Le Gouvernement a pris la décision de refonder le service public hospitalier et a engagé une stratégie nationale de santé. Nous réfléchissons notamment à la meilleure manière de soutenir les activités isolées et nous devons mettre en place une série d'outils pour cela : coopérations avec la médecine de ville, ambulatoire, télémédecine...
M. Gilbert Barbier . - Bien sûr mais comment continuer de tolérer des établissements où les taux de complications, par exemple à la suite de la pose d'une prothèse totale de hanche, sont si éloignés de la moyenne nationale ?
M. Jean Debeaupuis . - Nous avons fait des progrès considérables en préparant et en diffusant des recommandations basées sur des consensus scientifiques. Nous devons être attentifs à l'ensemble des indicateurs pour apprécier la qualité des actes. Il faut prolonger le chemin engagé pour rendre les données accessibles, par exemple celles servant à la certification des établissements par la Haute Autorité de santé, et nous travaillons également sur le développement d'incitations à la qualité des soins.
M. Jacky Le Menn, rapporteur . - Le récent rapport de l'IGF sur les hôpitaux propose notamment de limiter voire d'interdire les lignes de trésorerie. Le Gouvernement a, quant à lui, proposé dans le cadre de la réforme bancaire d'autoriser certains hôpitaux à émettre des billets de trésorerie. Notre commission avait soulevé la question du coût de gestion de ces outils financiers et du risque qu'ils font peser sur les émetteurs. Elle avait donc privilégié la piste de l'Acoss, qui aurait pu être chargée de signer des conventions avec les établissements concernés pour gérer au mieux la trésorerie. L'Acoss en a toutes les compétences, l'expertise et les capacités financières.
M. Jean Debeaupuis . - Comme tout rapport, celui de l'IGF n'engage ni le ministère des affaires sociales et de la santé ni le Gouvernement dans son ensemble. Transférer la trésorerie des établissements à l'Acoss pose la question de la mutualisation des risques et de la responsabilité propre de chaque hôpital. La proposition faite par le Gouvernement dans le projet de loi de réforme bancaire contient tous les garde-fous et filtres nécessaires à une correcte mise en oeuvre de ce dispositif.
M. Yves Daudigny, président . - Il est uniquement question de l'émission de billets de trésorerie. Nous n'avons jamais proposé de transférer la trésorerie des établissements à l'Acoss. Il nous semble simplement, de manière pragmatique, que le coût collectif serait moindre si nous utilisions la performance de l'Acoss car le rôle des intermédiaires financiers serait alors minimum voire nul...
M. Jacky Le Menn, rapporteur . - Une dernière question : où en sont les réflexions du comité de réforme de la T2A que vous animez et quel est le calendrier envisagé ?
M. Jean Debeaupuis . - Ce large comité regroupe les fédérations, les conférences, des personnalités qualifiées, les administrations concernées etc. Il continue ses travaux de manière régulière. Nous souhaitons faire de premières propositions en vue du PLFSS pour 2014, tout en travaillant sur des chantiers à plus longue échéance.
Audition de M. Frédéric VAN ROEKEGHEM, directeur général de la Caisse nationale d'assurance maladie des travailleurs salariés (Cnam) (mercredi 12 juin 2013)
M. Yves Daudigny, président . - Dans le cadre de nos travaux sur les agences régionales de santé (ARS), nous recevons cet après-midi M. Frédéric Van Roekeghem, directeur général de la Caisse nationale d'assurance maladie des travailleurs salariés (Cnam), qui est accompagné de M. Olivier de Cadeville, directeur délégué aux opérations.
Je vous remercie d'avoir accepté de participer à nos travaux et de nous faire part de la manière dont l'assurance maladie a effectivement perçu la création des ARS. Nous nous souvenons qu'à l'époque, les discussions entre l'Etat et l'assurance maladie ont été tendues sur ce sujet.
Dans quelles conditions les agences se sont-elles mises en place ? Quelles ont été les conséquences de cette création pour la sécurité sociale ? L'organisation des ARS doit-elle évoluer, en particulier en termes d'autonomie ou de champ de compétences ?
Voici quelques-unes de nos interrogations générales. Elles recouvrent celles qui vous ont été transmises avant l'audition et qui pourront servir de trame à nos débats.
Avant de vous laisser la parole, je ne peux complètement oublier ma « casquette » de rapporteur général des lois de financement. Pourrez-vous nous donner également quelques éléments d'information sur les modalités de mise en oeuvre de l'avenant n° 8 ? Combien de médecins ont aujourd'hui conclu un contrat d'accès aux soins ? Quel est le calendrier de sa mise en place ? Par ailleurs, l'avenant contient une disposition importante qui devait entrer en vigueur sans condition et sans délai : l'application des tarifs opposables aux patients bénéficiaires de l'aide à la complémentaire santé (ACS). Où en est l'application de cette mesure, qui est importante pour lutter contre les renoncements aux soins ?
M. Frédéric Van Roekeghem, directeur général de la Cnam . - Je propose de vous répondre en premier sur l'avenant n° 8 puis d'évoquer les ARS.
Cet avenant, signé en octobre dernier, comporte trois piliers.
Il organise tout d'abord un contrat d'accès aux soins, qui prévoit une régulation des dépassements pratiqués par les médecins, en échange d'un meilleur remboursement de leurs patients et de revalorisations de tarifs. Nous avions prévu son entrée en vigueur au 1 er juillet 2013 mais nous avions sous-estimé le délai nécessaire au recollement des informations nécessaires : il a fallu en effet définir la pratique tarifaire de chaque médecin en 2012 puisqu'elle sert de référence, avant que les délégués de l'assurance maladie ne commencent à prendre rendez-vous avec les professionnels pour leur expliquer le dispositif. Nos délégués ont débuté ce travail d'explication en avril.
Aujourd'hui, presque 3 900 praticiens ont signé un contrat d'accès aux soins. Nous en espérons 5 000 à la fin juin et nous ferons un nouveau point d'étape en septembre.
M. Yves Daudigny, président . - Combien de médecins sont concernés au total ?
M. Frédéric Van Roekeghem . - Le nombre potentiel s'élève à 25 000 et nous avons fixé un objectif de 33 %, soit environ 8 200 médecins signataires du contrat. Nous sommes donc à 45 % de l'objectif.
Nos délégués reçoivent un bon accueil, seuls 8 % des médecins refusant de les recevoir et 20 % signant dès la première visite. Beaucoup de praticiens sont indécis et s'interrogent sur la portée du dispositif ; ils ont besoin de réfléchir et de consulter, par exemple leur comptable. Certains s'inquiètent des modalités de sortie du contrat. Nous recevons malheureusement peu de soutien de la part des syndicats, à l'exception de la Confédération des syndicats médicaux français (CSMF), MG-France étant par ailleurs peu concerné par ce contrat destiné aux médecins de secteur 2.
Par ailleurs, les travaux en cours au sein du Haut Conseil pour l'avenir de l'assurance maladie au sujet des complémentaires santé permettront peut-être de clarifier le niveau et les modalités de prise en charge des dépassements d'honoraires par les organismes complémentaires : l'Union nationale des organismes d'assurance maladie (Unocam), qui a signé l'avenant, s'est engagée à ce que les organismes prennent en charge de manière privilégiée les dépassements des médecins adhérant au contrat d'accès aux soins.
Il existe des écarts dans la diffusion des contrats selon les départements. Certains territoires, y compris dans des zones où les dépassements sont fréquents et élevés, atteignent des taux de pénétration importants. A contrario, dans certaines zones où les dépassements sont peu répandus, par exemple dans l'Ouest, les médecins s'interrogent sur l'intérêt d'entrer dans ce dispositif.
L'assurance maladie est fortement engagée dans la diffusion de ce nouveau contrat car il n'existe guère d'alternative pour lutter contre les dérives du secteur 2, dérives qui posent un problème stratégique pour l'ensemble du système de santé.
Le deuxième pilier de l'avenant n° 8 concerne la lutte contre les dépassements excessifs. Nous avons engagé les travaux et les procédures prévues dans l'avenant ; nous enverrons avant la fin du mois de juin les premières lettres d'avertissement pour les médecins dont le taux de dépassement est supérieur à 150 %. Elles seront au nombre de 500 environ.
M. Gilbert Barbier . - Les médecins hospitaliers sont-ils également concernés ?
M. Frédéric Van Roekeghem . - Absolument, nous devons respecter un équilibre. Si une commission paritaire devait se réunir pour étudier une éventuelle sanction à l'encontre d'un hospitalier, elle ne manquerait évidemment pas de tenir compte des compétences et des spécificités mais nous devons conserver une équité de traitement entre les professionnels.
Je souhaite rappeler que cette procédure de lutte contre les pratiques tarifaires excessives entend d'abord, avant toute sanction, faire évoluer les comportements. D'ailleurs, j'ai demandé aux directeurs de caisse primaire de téléphoner personnellement aux médecins qui ont été identifiés afin de discuter avec eux de l'inflexion dans la fixation de leurs tarifs. A l'occasion de cet entretien, il leur est présentée une situation comparée par rapport à leurs confrères et à leur territoire, ce qui permet de discuter sur des bases claires et objectives. La démarche est donc individualisée ; en outre, la procédure sera suspendue si le praticien prend des engagements précis, dont la caisse vérifiera la bonne exécution.
Vous le voyez, il s'agit d'un travail lourd et délicat pour l'assurance maladie, nous avons accepté de l'endosser à la demande du Gouvernement.
Le troisième pilier de l'avenant touche, vous l'avez dit, à l'application des tarifs opposables pour les personnes qui bénéficient d'une attestation d'ACS, c'est-à-dire celles pour lesquelles l'assurance maladie a, d'une certaine façon, certifié le niveau faible de revenus. Nous constatons qu'environ 60 % de ces personnes ne supportent déjà pas de dépassements mais nous souhaitons améliorer ce taux.
M. Olivier de Cadeville, directeur délégué aux opérations . - Ce dispositif entre pleinement dans les objectifs du plan de lutte contre la pauvreté et participe d'un meilleur accès aux droits. Depuis le début de l'année, nous sommes très sollicités par les assurés sur l'ensemble de ces questions, notamment du fait des annonces du Gouvernement relatives au relèvement du plafond de la CMU-c et donc de l'ACS. En janvier, les demandes ont ainsi progressé de 20 %.
Pour leur permettre de faire valoir leurs droits, nous avons adressé à l'ensemble des bénéficiaires de l'ACS une nouvelle attestation, qui contient en outre une explication sur les tarifs opposables.
M. Frédéric Van Roekeghem . - Je vous propose maintenant d'évoquer la question des ARS.
Vous l'avez dit, il y a eu un débat entre une partie du Gouvernement et l'assurance maladie, au moment de la préparation et de l'examen de la loi HPST. Nous avions le souci de construire, sans détruire ce qui avait été patiemment élaboré au fil des années, notamment en termes de programme national de gestion du risque. Je crois que nous avons abouti à un bon compromis entre l'objectif de mise en place des ARS et la prolongation de programmes nationaux en la matière. S'il est nécessaire d'adapter la politique menée au territoire, il n'en reste pas moins qu'un cadrage national est essentiel, par exemple en termes de bonnes pratiques, de référentiels, etc.
Les transferts de personnels ont été réalisés au niveau prévu, sans tension particulière et dans le respect des droits des salariés. Alors que les agences régionales de l'hospitalisation (ARH), du fait de difficultés dans l'application de la ligne hiérarchique, avaient plutôt une mauvaise impression de la procédure de mise à disposition choisie à l'époque, la question s'est posée pour les ARS de la coexistence de différents statuts. Elles regroupent en effet des personnels de droit public et de droit privé relevant de plusieurs statuts ou conventions collectives... Nous soutenons encore aujourd'hui le ministère dans la gestion administrative des personnels transférés.
Par ailleurs, le transfert de l'ensemble de nos agents compétents en matière hospitalière a créé un manque dans nos organigrammes et nous avons dû organiser des formations sur ces questions pour conserver un certain niveau de compétences qui nous était nécessaire.
M. Alain Milon, rapporteur . - Je suis surpris car la loi HPST, au-delà de transférer des personnels, entendait justement transférer les compétences. Pourquoi avez-vous eu besoin de reconstituer une expertise si vous n'aviez plus à exercer la compétence ? Pourquoi ne pas travailler en lien avec les ARS sur ces questions ?
M. Frédéric Van Roekeghem . - Je suis d'accord avec vous mais certaines questions ne peuvent être découpées abruptement. Nous avons besoin de personnels qui connaissent le monde hospitalier pour exercer certaines de nos compétences propres. Il n'est pas facile de « rentrer » dans les hôpitaux ; alors que les ARH avaient organisé des procédures qui permettaient la circulation de l'information, la nouvelle organisation a de facto créé un nouveau cloisonnement, même si nous avons mis en place des interfaces avec les ARS, notamment sur la gestion du risque.
Plus généralement, nous continuons de nous interroger sur la coexistence au sein d'un même organisme, en l'espèce les ARS, de plusieurs compétences qu'il peut être malaisé de réunir : il en va ainsi de la tutelle des établissements et de la responsabilité du contrôle. Cette situation n'est pas nécessairement saine en termes de régulation.
M. Olivier de Cadeville . - Au total, 1 267 salariés ont été transférés de l'assurance maladie aux ARS, ce qui correspond à l'ensemble des champs hospitalier et de la prévention. En outre, des postes ont été mis à disposition par les caisses d'assurance maladie, tant du régime général que de la mutualité sociale agricole (MSA) et du régime social des indépendants (RSI).
On ne peut nier le caractère anxiogène d'un tel mouvement mais, finalement, le bilan est satisfaisant. Nous avons mis en place les outils pour aboutir à ce résultat : un protocole a été signé au sein de l'Union nationale des caisses de sécurité sociale (Ucanss), organisme qui négocie et conclut les conventions collectives nationales. Ce protocole prévoit qu'il n'y a pas de mobilité forcée et il organise les modalités de l'accompagnement des agents. Des primes ont par exemple été attribuées. Par ailleurs, nous continuons de gérer la paye de ces salariés.
Surtout, si nous n'avons pas souhaité autoriser les retours trop rapides des ARS vers les organismes pour des raisons d'organisation des agences, nous y sommes ouverts au bout d'une période de deux ans. D'ailleurs, nous estimons que le passage dans une ARS peut constituer une évolution, un moment, dans la carrière de nos agents, sans que les choses soient irrémédiablement figées.
M. Jacky Le Menn, rapporteur . - Je voudrais évoquer le rapport de septembre 2012 de la Cour des comptes qui est assez critique. Il parle d'un « contexte marqué par une certaine résistance de la part de l'assurance maladie, soucieuse non seulement de l'enjeu financier lié au fonctionnement [des ARS], mais aussi de la préservation de ses prérogatives en matière de gestion du risque ». L'utilisation du terme « résistance » est frappante. En outre, toujours selon la Cour, « la mise en oeuvre d'actions de gestion du risque par les ARS s'est heurtée à des difficultés concrètes de coopération. La Cnam a privilégié son propre réseau au détriment des ARS notamment sur le plan de l'accès aux systèmes d'information et aux outils de travail de l'assurance maladie ». Cet accès a, dans un premier temps, été « limité aux seuls agents transférés en 2010 et qui disposaient déjà des habilitations nécessaires ».
Comment réagissez-vous face aux remarques de la Cour des comptes ?
M. Frédéric Van Roekeghem . - Longtemps, aucun texte n'a organisé spécifiquement l'échange d'informations en ce qui concerne les données de santé. Nous relevions donc du droit commun et étions partagés entre les exigences de la loi « Informatique et libertés » et les droits d'accès aux documents administratifs. En pratique, le droit est très contraint pour tous ces sujets d'accès aux données et je signale que nous parlons ici de données médicales des assurés, ce qui est particulièrement sensible. Or, trois secteurs principaux ont intérêt au partage de ces données : les laboratoires, la recherche et les entreprises de l'open data.
Seuls les personnels initialement transférés aux ARS disposaient, en effet, des autorisations pour accéder aux données. L'accès aux données du Sniiram, le système national d'information interrégimes de l'assurance maladie, est strictement fixé par un arrêté qui s'impose à nous. Je rappelle en outre que les infractions à la loi « Informatique et libertés » relèvent du code pénal et peuvent donc engager la responsabilité individuelle - et pénale, je le répète - des personnes concernées, ce qui n'est pas anodin...
La question s'est très vite posée de l'évolution des modalités d'accès au Sniiram pour les agents des ARS et nous avons développé une « vue croisée » qui permettait cet accès, notamment pour faciliter l'organisation de la permanence des soins en établissement de santé. Mais pour mettre en oeuvre tout cela, une modification de l'arrêté était indispensable. Le ministère a engagé les travaux de rédaction et des discussions ont eu lieu entre les différents acteurs concernés, y compris les professionnels de santé. Or, le texte a finalement été rejeté par la Commission nationale de l'informatique et des libertés (Cnil) qui a estimé que le croisement des données dites sensibles présentait un risque de levée de l'anonymat.
L'article L. 1435-6 du code de la santé publique est d'ailleurs peu précis : les ARS peuvent avoir accès aux données mais « dans des conditions garantissant l'anonymat » des patients, les médecins de l'agence ne pouvant avoir accès à des données personnelles « que si elles sont strictement nécessaires à l'accomplissement de leurs missions ».
Au total, si la Cour des comptes a eu l'impression d'une certaine résistance, je dois dire qu'elle ne provient pas de l'assurance maladie qui se doit, en particulier dans le domaine sensible de l'accès à des données médicales, de respecter le droit !
M. Jacky Le Menn, rapporteur . - Je ne peux m'empêcher de rapprocher ce luxe de précautions de ce qui semble se développer dans nombre d'établissements de santé, à savoir l'intervention de sociétés privées pour le codage des actes. Or, les salariés de ces sociétés semblent parfois avoir accès aux dossiers médicaux et ne se contentent pas du relevé de sortie d'hôpital des patients. Ceci peut d'ailleurs mettre le responsable du département d'information médicale dans une situation délicate.
M. Frédéric Van Roekeghem . - J'ai en effet été alerté sur cette situation. Il est indispensable de rappeler aux directeurs d'établissements les risques qu'ils encourent eux-mêmes en autorisant l'accès à des données personnelles. Si les nécessités de la gestion hospitalière aboutissent fréquemment à une certaine banalisation des données médicales, les établissements ont tout intérêt à mettre en place des procédures strictes de sécurisation pour prévenir ces risques.
Au moment de la grippe A, nous avons subi une enquête de la Cnil car nous avions passé un contrat avec un organisme extérieur pour assurer certaines prestations. Les établissements de santé doivent vraiment veiller à ce que leurs contractants respectent les règles.
M. Alain Milon, rapporteur . - Ces sociétés privées qui proposent des prestations en matière de codage sont très présentes dans les colloques ou manifestations publiques...
M. Jacky Le Menn, rapporteur . - Les compétences et missions des ARS sont très larges. Sont-elles toutes complémentaires ? Les agences sont-elles aujourd'hui à même de les exercer pleinement ?
En ce qui concerne le pilotage d'ensemble des ARS, comment jugez-vous le rôle du Conseil national de pilotage (CNP) ? Constitue-t-il réellement un filtre ?
M. Alain Milon, rapporteur . - Le nombre de circulaires adressées aux ARS est très élevé : plus d'une par jour !
M. Frédéric Van Roekeghem . - Nous-mêmes avons l'expérience du pilotage d'un réseau et nous avons mené tout un travail pour éviter de « bombarder » les caisses par de multiples documents. A mon arrivée, nous étions au-delà d'une lettre-réseau - le nom de nos circulaires - par jour... Pour limiter cette inflation, nous avons remonté le niveau des délégations de signature, en ne l'autorisant qu'à celui des directeurs, et nous avons créé une direction coordinatrice qui cosigne les instructions. Pour autant, je suis parfaitement conscient des limites de l'exercice.
Le CNP est un organe par nature « concentrateur » : il fait apparaître ce qui existait auparavant mais qui était éclaté entre les différentes directions... Sa seule existence crée un effet masse ! Pour autant, ceci pose la question de l'autonomie des ARS. Or, trouver le juste équilibre entre principal et accessoire, entre capacité d'initiative et dérégulation complète n'est pas aisé et demande du temps. On ne peut construire un tel édifice en un jour ! Il est toutefois nécessaire de repositionner le CNP sur les enjeux globaux, plus que sur les sujets strictement opérationnels, et de responsabiliser les ARS sur les résultats plus que sur les moyens, mais il faut enrichir la réflexion stratégique et mettre en cohérence les outils dans un cadre pluriannuel.
En outre, la loi a créé un nombre de consultations très élevé, si bien que toute modification d'un document nécessite une procédure très lourde, tant au niveau national que local.
On doit également s'interroger sur le niveau des ressources dont dispose le CNP, donc le secrétariat général des ministères sociaux, pour organiser ce pilotage : ces ressources doivent être suffisantes.
M. Alain Milon, rapporteur . - Qu'en est-il du montant de la contribution de l'assurance maladie au budget de gestion des ARS, fixé à 160 millions pour 2013 ? Vous paraît-il correctement évalué ?
M. Olivier de Cadeville . - Vous le savez, les chiffres proposés par le ministère étaient au départ très éloignés des nôtres... Mais nous avons trouvé un point d'équilibre. Qui plus est, le niveau de la contribution est stable pour le moment, ce qui est cohérent avec notre gestion qui est elle-même contrainte, comme pour tous les organismes publics.
M. Jacky Le Menn, rapporteur . - En ce qui concerne le Fonds d'intervention régional (FIR), faut-il l'étendre encore ? Plus globalement, quel jugement portez-vous sur la fongibilité des crédits et sur l'autonomie financière des ARS ?
M. Frédéric Van Roekeghem . - Nous allons manifestement dans le sens de l'élargissement du FIR, en tout état de cause... Mais je souhaite revenir à la question principale : avant d'évoquer les notions de fongibilité ou de marges de manoeuvre, nous devons nous interroger sur les finalités et les objectifs. Et alors seulement, posons-nous la question de savoir si les outils répondent bien à ces objectifs !
Les marges de manoeuvre sont évidemment très étroites dans le contexte des finances publiques et de la situation économique. Le FIR est un outil intéressant pour le lien entre médico-social et établissements de santé mais nous devons élargir la question à la médecine de ville et aux liens entre ambulatoire et hôpital. Force est de reconnaître que le pilotage financier n'est pas en ligne avec les objectifs politiques essentiels de parcours de soins ou d'accompagnement des malades chroniques, des personnes âgées et, plus largement, des sorties d'hospitalisation.
Par ailleurs, le FIR ne répond pas à la question de l'optimisation des investissements. Nous ne devons pas financer uniquement les grosses structures. Au contraire, il faut trouver des effets de levier entre public et privé dans le secteur de la médecine de ville pour ne pas concentrer les investissements sur les établissements de santé.
M. Gilbert Barbier . - Sur le médico-social, quelle est l'articulation entre les différents acteurs, notamment en ce qui concerne les lits médicalisés ? N'y a-t-il pas un report sur l'assurance maladie ?
M. Frédéric Van Roekeghem . - La responsabilité a été confiée, au niveau national, à la CNSA avec laquelle la Cnam a conclu une convention. L'Ondam médico-social, enveloppe fermée qui ne peut pas être dépassée, est complété par des ressources propres attribuées à la CNSA par le législateur.
Table ronde des syndicats de médecins sur les agences régionales de santé : Dr Claude BRONNER, vice-président, Dr Benoît FEGER, vice-président, et Dr Antoine LEVENEUR, secrétaire général de la Fédération des médecins de France (FMF) ; Dr Michel CHASSANG, président de la Confédération des syndicats médicaux français (CSMF) ; Dr Philippe CUQ, co-président du Bloc ; Dr Eric HENRY, secrétaire général du Syndicat des médecins libéraux (SML) ; Dr Claude LEICHER, président, et Dr Gilles URBEJTEL, trésorier de MG France (mercredi 26 juin 2013)
M. Yves Daudigny, rapporteur général . - Nous poursuivons nos auditions dans le cadre de la préparation du rapport d'information confié à Jacky Le Menn et Alain Milon sur les agences régionales de santé (ARS).
Les agences régionales de l'hospitalisation (ARH) s'occupaient presque exclusivement du secteur hospitalier alors que les ARS sont compétentes, à des degrés divers, pour l'ensemble du système de santé : prévention, santé publique, établissements et médecine de ville, sans compter le secteur médico-social. Quelles ont été les conséquences de la création des ARS pour les professionnels, notamment les médecins que vous représentez ? Les ARS sont-elles un partenaire ou un régulateur ? Quel est la place et le rôle des unions régionales des professionnels de santé (URPS) ? L'organisation des agences doit-elle évoluer, en particulier en termes d'autonomie ou de champ de compétences ?
Dr Roger Rua, président du Syndicat des médecins libéraux (SML). - Le transfert aux ARS des budgets destinés à assurer le financement de la permanence des soins n'a pas été suffisamment transparent. Nos demandes d'aménagements, notamment en ce qui concerne le financement des astreintes pour certaines spécialités médicales, n'ont pas été prises en compte. Nous souhaiterions donc que ce sujet puisse être étudié à nouveau avec les ARS. L'enjeu est particulièrement prégnant pour ce qui est du financement de la permanence des soins en établissement. Quant à l'intégration de ces budgets dans le fonds d'intervention régional (FIR), elle ne facilite pas le suivi de l'évolution des dotations. Alors que le fonds d'intervention pour la qualité et la coordination des soins avait une vision nationale des enjeux, il n'en est plus de même avec la régionalisation des enveloppes. Les possibilités d'évaluation s'en trouvent sensiblement réduites.
Pour tirer un bilan de la création des URPS, il faut se référer en premier lieu aux unions régionales des médecins libéraux (URML), dont la création en 1993 a semble-t-il suscité un malentendu. Les syndicats ont cru voir dans ces unions des outils à leur service. Ils ont cependant beaucoup de mal à en appréhender le fonctionnement. Les médecins sont obligés de cotiser auprès des URPS, ce dont ils n'ont pas toujours conscience. Ces dernières se retrouvent dès lors dotées de budgets importants, dont la pertinence de l'utilisation reste à prouver. Au regard de cette situation, j'en viens à me poser la question de l'existence même des URPS. Certes, il est nécessaire d'assurer la représentation des professionnels libéraux. Mais les missions et l'utilisation des budgets des URPS doivent être repensées afin que leur utilité apparaisse pleinement aux médecins.
La création des ARS a été ressentie par la médecine de ville comme une forme d'étatisation du système. L'assurance maladie apparaît mise à l'écart, tandis qu'on a pu parler de « préfets sanitaires » pour désigner les directeurs généraux des ARS. Au final, la régionalisation a du mal à se mettre en place dans la mesure où l'articulation entre l'Etat et le système conventionnel demeure imparfaite. Nous serions favorables au maintien d'un cadre conventionnel national, qui serait éventuellement décliné au niveau régional, plutôt qu'à une régulation dépendant directement du secrétariat général des ministères sociaux.
M. René Teulade. - Vous avez fait référence à la création des URML par la loi de janvier 1993 dont j'étais à l'origine. Je signalerai cependant que les dispositions de cette loi relatives à la maîtrise médicalisée des dépenses de santé, qui avaient obtenu l'accord de l'ensemble des professions de santé, n'ont jamais été mises en oeuvre faute de publication des décrets d'application.
Dr Michel Chassang, président de la Confédération des syndicats médicaux français (CSMF). - Quel bilan tirer de la création des ARS, notamment des relations qu'elles ont nouées avec la médecine libérale ? Avant la loi HPST, la convention était l'unique niveau de régulation du système, ce qui créait une centralisation excessive empêchant la prise en compte des particularités de terrain. La création des ARS avait donc pour objectif de pallier cette difficulté et d'améliorer les relations entre l'Etat et l'assurance maladie.
Nous nous sommes cependant heurtés à la connaissance insuffisante qu'ont les directeurs généraux d'ARS du monde libéral. La gestion de la médecine hospitalière a bien souvent pris le pas sur celle de la médecine ambulatoire. Certes, les choses évoluent mais cela nécessite du temps. Les situations dépendent en outre de la personnalité de chaque directeur général d'ARS.
Parmi les enjeux figure la permanence des soins, organisée par les ARS et désormais financée à travers le FIR. Le bilan est, pour le moins, mitigé. L'objectif initial était de parvenir à une meilleure organisation ainsi qu'à une implication accrue des médecins dans le dispositif. Or, on constate aujourd'hui une diminution globale des forfaits destinés à la permanence ambulatoire : la baisse a été de 3,7 % entre 2011 et 2012. Dans le même temps, les effectifs des médecins y participant ont diminué de 1,8 %. Les montants alloués varient fortement d'une région à l'autre. En Poitou-Charentes, l'heure de régulation est fixée à soixante-dix euros contre cent euros en Lorraine. La garde de nuit est rémunérée cent cinquante euros en Provence-Alpes-Côte-d'Azur alors qu'elle peut l'être jusqu'à six cent cinquante euros en Bretagne. La définition même des plages horaires pour les gardes de nuit varie d'une région à l'autre. Pour ce qui est de la permanence des soins en établissement, on observe une diminution de 3 % du nombre de médecins concernés, résultat contraire à l'objectif poursuivi. Le nombre de forfaits a quant à lui diminué de 5,8 %. La régionalisation de la permanence des soins a été effectuée avec pour objectif premier de réaliser des économies. Le budget global qui lui est alloué diminue chaque année de 10 %. L'effort budgétaire est réparti entre les régions en fonction d'indicateurs peu lisibles. Pourtant, les besoins augmentent et la permanence des soins demeure une préoccupation centrale des patients.
L'organisation en tuyaux d'orgue des services de l'Etat et de l'assurance maladie demeure. C'est cette dernière qui reste l'interlocuteur privilégié des médecins libéraux.
Quant à l'articulation entre URPS et ARS, elle varie fortement selon les régions et selon la personnalité du directeur général de l'ARS. Le turn over des directeurs généraux ne contribue pas à clarifier la situation.
Dr Philippe Cuq, coprésident du Bloc, président de l'Union des chirurgiens de France. - En effet, les situations varient selon le directeur général de l'ARS et on a noté à l'origine une très mauvaise connaissance de l'activité libérale de la part des agences. La permanence des soins en établissement est un bon exemple d'une vision parfois trop administrative des choses : l'hôpital public a souvent été privilégié alors même que les acteurs publics et privés étaient parvenus à s'organiser et à mutualiser leurs moyens, ce qui a pu déstabiliser les équipes.
L'idée d'avoir une autorité unique au niveau régional pour l'organisation sanitaire et médico-sociale n'est pas mauvaise. Tout l'enjeu est de trouver un équilibre entre la prise en compte des particularités de chaque territoire et le maintien d'une organisation globale cohérente du système de santé.
En pratique, je ne sais pas si les objectifs qui ont présidé à la création des ARS ont été atteints. Il me semble en tout cas que l'organisation des soins n'a pas gagné en simplicité et demeure trop administrative.
Dr Claude Leicher, président de MG France. - La création des ARS a de toute évidence eu des effets positifs. Les ARS connaissent de mieux en mieux le secteur ambulatoire. Les réalités de terrain sont davantage prises en compte et le souci de réorganisation est réel. Par exemple, concernant le parcours de santé des personnes âgées, des analyses macro-économiques ont été réalisées dans certaines régions qui montrent les facteurs de risques liés aux hospitalisations ou réhospitalisations évitables et permettent de tracer des pistes pour éviter les dépenses inutiles.
Nous partageons également la vision des ARS qui estiment aujourd'hui que la réorganisation des soins primaires constitue le préalable à toute réforme, notamment de restructuration des dépenses de santé
Plus problématique, la gestion des ARS demeure parfois excessivement budgétaire. Je prendrai l'exemple de la permanence des soins. La négociation conventionnelle en janvier 2002 avait permis de définir des forfaits de garde et d'astreinte sur la base d'une cartographie de 3 250 secteurs pour les médecins généralistes. Depuis cette date, la tendance est à une diminution du nombre de secteurs qui devrait atteindre 2 000 prochainement. Parallèlement, des gardes de nuit profonde sont supprimées, en particulier dans les départements les moins peuplés. Mais dans le même temps, pour parvenir à l'objectif présidentiel d'accès de chaque Français aux soins urgents en moins de trente minutes quel que soit son lieu de résidence, des médecins correspondants du SAMU vont être recrutés. Ces médecins ne seront pas intégrés dans un système d'astreintes, seront très peu actifs et uniquement rémunérés à l'acte. On amorce donc un retour à la situation d'avant 2002.
Il existe par ailleurs des divergences entre les objectifs d'organisation territoriale des ARS et les dispositions conventionnelles. La convention prévoit par exemple une option démographie qui permet de majorer des actes et de leur ajouter une part de rémunération forfaitaire à la condition que le médecin soit implanté en zone fragile et réalise au moins les deux tiers de ses actes pour des patients qui demeurent dans ces zones. Or, les ARS ont défini les zones de façon tellement fine qu'il est très difficile pour les médecins de remplir cet objectif des deux tiers.
Les ARS doivent disposer de davantage d'autonomie. Le FIR ne suffit pas à organiser l'offre de soins sur les territoires, même si son périmètre a été élargi.
Il faut également que les ARS interviennent dans la gestion du risque.
Les ARS sont de plus en plus des partenaires. Elles sont également des régulateurs même si leurs pouvoirs dans ce domaine sont extrêmement limités.
Les URPS n'ont qu'une utilité limitée car elles ne s'inscrivent pas dans un dispositif territorial d'organisation des soins primaires. Leur rôle doit être réévalué. Les médecins généralistes demeurent peu associés à la prise de décision.
Quel rôle doivent jouer les ARS vis-à-vis de la médecine de ville ? L'organisation du système par le biais d'une convention nationale doit perdurer car il faut que certains dispositifs d'intérêt général soient les mêmes sur l'ensemble du territoire. Je pense par exemple au régime de conventionnement des médecins, à la nomenclature des actes médicaux, à la mesure de l'efficience ou de la pertinence des actes. Un deuxième niveau de contractualisation doit exister au niveau des territoires et permettre un travail en équipe pour l'organisation des soins primaires. L'ARS serait en charge de valider un projet de santé défini par les professionnels et facilitant la coordination entre ces derniers. Cette double articulation garantirait un cadre national stable tout en ouvrant l'initiative aux acteurs de terrain, chargés de montrer leur capacité à répondre à un cahier des charges fixé.
Il faut donc donner tous leurs moyens aux ARS, sans négliger la convention nationale, et penser de façon structurée et cohérente le système de santé, en développant les soins primaires à côté de l'hôpital et des autres acteurs de soins ambulatoires.
Dr Antoine Leveneur, secrétaire général de la Fédération des médecins de France (FMF). - Outre mes fonctions de secrétaire général de la Fédération des médecins de France, je suis également président d'une URPS, celle de Basse-Normandie.
Globalement, la création des ARS a été positive. La situation antérieure n'était pas satisfaisante. La multiplication des acteurs était source de conflits. Certes, le nouveau système est perfectible. La personnalité du directeur général joue beaucoup et les ARS sont plus ou moins ouvertes à la médecine libérale.
Pour ce qui est de la permanence des soins, les enveloppes régionales sont fonction du nombre d'astreintes qui étaient versées avant la constitution du FIR. Demeurent donc des références historiques liées à la situation de chaque région avant la définition des enveloppes. Il n'est pas illégitime que le montant de celles-ci varie selon les régions. La fongibilité entre les différentes enveloppes du FIR est intéressante mais nous devons être vigilants à ce que les fonds destinés à la permanence des soins en ambulatoire soient sanctuarisés. La permanence des soins en établissement a largement été organisée au bénéfice des seuls hôpitaux publics. La distinction entre permanence des soins et continuité des soins a été source de conflits internes. Les médecins libéraux ont servi de variable d'ajustement et la situation n'est pas stabilisée.
Nous espérions davantage d'autonomie pour les ARS. Il faut distinguer ce qui relève des objectifs généraux, qui peuvent être définis par le conseil national de pilotage, et ce qui a trait en région à la définition et au respect d'objectifs opérationnels. Le pilotage reste centralisé alors même que la logique des ARS et des URPS est de davantage responsabiliser les acteurs en région. Les ARS devraient par exemple être en mesure de structurer les initiatives des professionnels de santé en matière d'expérimentation de nouveaux modes de rémunération. A cet égard, l'expérimentation en cours doit se terminer à la fin de l'année et nous ne savons toujours rien de son devenir après cela.
Nous estimons qu'il est nécessaire d'assurer une unité de lieu entre l'organisationnel et le financement. Nous sommes à ce titre favorables à la création d'objectifs régionaux des dépenses d'assurance maladie, des « Ordam ». Cela serait de nature à responsabiliser les acteurs de terrain.
Je serais plus nuancé concernant le jugement porté sur les URPS. Elles constituent l'interface incontournable entre les ARS et les professionnels de santé.
Par ailleurs, les usagers ont vocation à participer pleinement au fonctionnement de la démocratie sanitaire. Nous notons cependant que les efforts déployés par les URPS pour participer à leur formation ne sont pas toujours récompensés. Sans doute faut-il du temps pour que les choses se stabilisent.
Au final, les médecins libéraux s'engagent. Il faut qu'ils aient en face d'eux des ARS performantes. Nous sommes favorables à davantage de libertés et à une utilisation accrue des expérimentations.
M. Alain Milon, rapporteur. - Comment seraient mis en place les Ordam ? Qui aurait vocation à les financer ?
Dr Benoît Feger, vice-président de la Fédération des médecins de France (FMF). - Il faut avant tout clarifier le rôle de chaque acteur. L'assurance maladie n'a pas vocation à organiser les soins.
M. Alain Milon, rapporteur. - La loi HPST a répondu à cette question : ce sont les ARS qui assurent l'organisation des soins.
Dr Benoît Feger. - En pratique, les choses ne sont pas aussi claires et les ARS demeurent insuffisamment connues des médecins. Nous avons besoin de marges de manoeuvre en région. Une réflexion doit être développée à laquelle puissent adhérer les professionnels de santé. Or, les contraintes budgétaires auxquelles sont soumises les ARS peuvent créer des freins. Je pense par exemple aux réunions de concertation pluridisciplinaires (RCP) en cancérologie pour lesquelles les médecins en Bretagne s'étaient fortement investis. Leurs efforts n'ont pas été reconnus par l'ARS, contrainte de faire des économies. Chaque territoire a ses particularités. Il faut accompagner les adaptations. C'est pour cette raison que nous militons pour la création d'Ordam.
M. Alain Milon, rapporteur. - Mais comment financerait-on les Ordam ?
Dr Michel Chassang. - Au-delà de l'Ordam, le problème est celui de la fongibilité. Est-on aujourd'hui en mesure d'assurer la transversalité du parcours de soins du patient alors que les sous-enveloppes de l'Ondam sont étanches ? Le FIR est-il capable de faire face à ces défis ? Avant toute réflexion sur la mise en place d'Ordam, il convient de s'assurer que le FIR soit suffisamment alimenté.
Nous sommes avant tout confrontés à un problème de gouvernance. Certes, le secrétariat général des ministères sociaux est en charge d'assurer le pilotage, mais le système demeure complexe, tant et si bien qu'il a même fallu créer un groupe de pilotage auprès du secrétaire général...
Toutes les organisations syndicales n'ont pas signé la convention nationale. Or, l'ensemble des syndicats est présent dans les URPS. Cela pose un problème majeur. Nous estimons que, si les URPS peuvent être utiles, elles n'ont pas vocation à prendre en charge la gestion de la convention.
Dr Claude Leicher. - Les Ordam, qui ne peuvent être qu'un « découpage » régional de l'Ondam, constituent éventuellement un outil, mais pas un objectif en eux-mêmes. On parle de gouvernance ou d'Ordam mais la vraie question devrait être : quels sont nos objectifs ? Quelle est la cohérence ?
En tout état de cause, confier des missions aux ARS ne peut que s'accompagner d'attribution de moyens financiers ; le FIR est un début, il prend de l'ampleur mais il faut passer à une étape véritablement territoriale. Le niveau territorial constitue d'ailleurs le contrepoint logique de la convention nationale si tant est que nous disposions des outils pertinents. Ce niveau ne peut cependant correspondre à la région, qui est trop vaste, mais à celui où les soins primaires s'organisent en équipes, au plus près de la population.
Dr Antoine Leveneur . - Le niveau national est bien évidemment nécessaire mais il faut aussi savoir mobiliser les acteurs en région. Pour cela, des marges de manoeuvre sont indispensables, qu'elles s'appellent Ordam ou FIR... Aujourd'hui, la fongibilité n'est pas équitable car elle a tendance à profiter aux établissements publics.
L'architecture est régionale et l'URPS constitue l'interface naturelle avec les ARS pour organiser la prise en charge des patients.
M. Jacky Le Menn, rapporteur . - Une certaine dichotomie entre l'ARS et l'assurance maladie a été évoquée. Or, la Cour des comptes évoquait cette question dans son rapport de septembre 2012 en prenant l'exemple des systèmes d'information, l'assurance maladie n'attribuant notamment qu'un accès très limité au Sniiram pour les agents des ARS.
N'est-il pas nécessaire de clarifier les responsabilités et les compétences de chacun ? Incidemment, n'estimez-vous pas que les compétences des ARS sont trop larges ?
Par ailleurs, certains estiment que la fameuse contractualisation, tant mise en avant, relève plus du « gosplan » que d'une réelle négociation entre partenaires. Qu'en pensez-vous ?
Dr Claude Leicher. - Dans les petites régions, le niveau de l'ARS est pertinent pour organiser les soins, mais ce n'est pas le cas dans les régions plus grandes, que ce soit en Rhône-Alpes, Ile-de-France ou Provence-Alpes-Côtes-d'Azur. D'ailleurs, nous avons beaucoup de contacts avec les délégués territoriaux ; c'est au niveau territorial que peut s'organiser la contractualisation, éventuellement validée par l'ARS.
M. Michel Chassang. - Aujourd'hui, il existe en effet une certaine confusion sur les responsabilités, entre d'un côté le financeur, à savoir l'assurance maladie, et de l'autre le pilote, c'est-à-dire les ARS. Il est par exemple plus légitime que le financeur soit responsable de la gestion du risque, ça l'est moins pour le pilote. Les rôles doivent être mieux répartis entre les différents acteurs.
Dr Benoît Feger . - Nous devons sortir d'une logique concurrentielle entre les offreurs de soins pour aller vers plus de complémentarité. Un pilote régional peut permettre cette souplesse mais doit disposer des moyens suffisants pour avoir la capacité de remplir ce rôle. Aujourd'hui, nous ne savons plus véritablement avec qui discuter...
Dr Antoine Leveneur . - Un exemple malheureux illustre parfaitement ces difficultés : au moment même où l'ARS, les professionnels et l'ensemble des acteurs discutaient des projets régionaux de santé, notamment du schéma pour la périnatalité, l'assurance maladie mettait en oeuvre, en catimini, son propre dispositif de retour à domicile des parturientes, appelé Prado.
Par ailleurs, la loi HPST autorise bien la contractualisation sur le territoire entre différents acteurs, par exemple au travers des contrats locaux de santé ou dans le cadre des maisons ou pôles de santé.
Dr Claude Leicher. - C'est très limité de plusieurs points de vue !
M. Gilbert Barbier . - Le passage de l'ARH à l'ARS entendait justement supprimer le clivage entre secteur hospitalier public et médecine libérale. Vous ne semblez pas estimer cet objectif atteint. Qu'en est-il ? Par ailleurs, qu'entendez-vous les uns et les autres par le « territoire », la notion pouvant recouvrir de nombreuses situations ?
Dr Claude Leicher. - A mon sens, il existe trois territoires : d'abord, celui du médecin traitant et de sa patientèle, c'est-à-dire celui qui correspond à la prise en charge et à l'organisation des soins primaires - ce territoire est valorisé dans la convention, notamment via des objectifs de santé publique - ; ensuite, le territoire de proximité qui correspond à celui nécessaire pour organiser la continuité des soins entre plusieurs médecins ; enfin, un territoire plus large dont l'espace doit être suffisant pour mutualiser les ressources et apporter des solutions de répit. Plusieurs expériences ont été menées à ce sujet, notamment ce qui a été appelé les coordinations territoriales d'appui en Bourgogne. Cette organisation permet de maintenir les patients à domicile ou en maison de retraite ou d'éviter les réhospitalisations mais elle nécessite évidemment des moyens adaptés qui structurent les différents niveaux de territoire.
Dr Benoît Feger . - Ceci correspond en pratique aux pôles de santé. Il faut ajouter le rôle d'enseignement de ces structures. Les territoires sont nécessairement à géométrie variable pour assurer au mieux la complémentarité et la hiérarchisation des acteurs. Le niveau régional est aujourd'hui le plus simple pour réaliser cela. Mais ce n'est pas nécessairement la logique de l'assurance maladie ou du paiement à l'acte qui doit être complété par des forfaits de structure pour les cabinets quelle que soit leur organisation.
Dr Antoine Leveneur . - Lorsqu'on réfléchit à cette organisation, un acteur ne doit pas être oublié : l'élu. Aujourd'hui, quand une ARS envisage la fermeture d'un service hospitalier, par exemple une maternité, les élus vont directement au ministère et demandent un arbitrage national qu'ils obtiennent souvent... Chacun défend son territoire ! Ainsi, on affiche la proximité mais parfois proximité et sécurité peuvent être antinomiques.
M. Gilbert Barbier . - Comme proximité et qualité...
Dr Antoine Leveneur . - Je ne parle même pas de qualité mais simplement de sécurité !
Dr Claude Leicher. - Qualité et sécurité sont indissociables.
M. Alain Milon, rapporteur . - La rédaction initiale du projet de loi HPST prévoyait que les ARS étaient chargées d'organiser la santé au niveau du territoire. L'assurance maladie est, quant à elle, chargée de rembourser les patients. La loi, comme la loi annuelle de financement de la sécurité sociale, s'impose à tous.
Audition de M. Jean-Yves GRALL, directeur général de la santé (mercredi 26 juin 2013)
M. Yves Daudigny, président . - Les ARS, au-delà du conseil national de pilotage (CNP) et de leur statut d'établissement public autonome, relèvent principalement de trois directions d'administration centrale : la direction générale de l'offre de soins (DGOS), la direction générale de la cohésion sociale (DGCS) et la direction générale de la santé (DGS). Cette nouvelle organisation fait écho à certains objectifs de la loi Hôpital, patients, santé et territoires (HPST) : décloisonnement et regroupement de services.
Tout en saluant les conditions globalement satisfaisantes de la mise en place des ARS, la Cour des comptes évoquait en septembre dernier un pilotage national « trop peu stratégique » et un rôle encore prégnant des administrations centrales. Parmi les personnes que nous avons déjà auditionnées, plusieurs ont évoqué la persistance d'un fonctionnement en « tuyaux d'orgue ». La situation s'est-elle améliorée depuis le constat de la Cour des comptes ? Quel bilan tirer de la création des ARS pour la mise en oeuvre de la politique de santé sur le territoire ? Quelles sont les évolutions souhaitables en termes d'autonomie ou de champ de compétence ?
M. Jean-Yves Grall, directeur général de la santé . - Je vous remercie pour cette invitation. Ce sujet me tient particulièrement à coeur car j'ai été directeur de l'ARH puis de l'ARS de Lorraine. Je tiens tout d'abord à souligner l'importance de la création des ARS, qui se sont substituées à sept entités préexistantes. Cette assimilation de structures et de personnels de statuts différents demande du temps avant de produire pleinement tous ses effets. Je porte donc un regard pragmatique sur l'évaluation des ARS trois ans après leur naissance : c'est une durée qui, dans ce contexte, me semble sur certains points un peu courte.
En ce qui concerne le positionnement de la DGS vis-à-vis des ARS, je n'ai pas assisté à la mise en place des ARS en tant que DGS puisque j'ai pris mes fonctions il y a environ deux ans. Néanmoins, après le choc de décloisonnement qui a eu lieu en région, il me semble qu'on assiste à un développement progressif de la transversalité au niveau central, que ce soit dans les administrations ou dans les relations avec l'assurance maladie. Le rapport de la Cour des comptes souligne bien l'approche insuffisamment stratégique du CNP. De mon point de vue, cette fonction de coordination est culturellement nouvelle pour les administrations centrales, il faut donc un certain temps pour qu'elle produise pleinement ses effets. Etant membre du CNP, je pense que celui-ci a évolué, qu'il est désormais bien intégré dans le paysage et je suis partisan du renforcement de la fonction de secrétaire général des ministères chargés des affaires sociales dans ce périmètre. Cela pourrait également conduire à la rectification du périmètre de certaines directions d'administration centrale.
Le CNP a deux fonctions : il assure la mise en cohérence stratégique de l'ensemble des partenaires nationaux pour définir et impulser une politique nationale dans le champ des ARS et il joue le rôle de filtre des instructions envoyées aux ARS afin de les harmoniser. L'analyse commune des instructions permet de mettre en lumière des lignes stratégiques communes à tous les acteurs concernés. Les ARS demandent d'ailleurs une unité, une meilleure coordination dans la transmission de ces instructions : le CNP est à ce titre particulièrement utile.
Un point qui n'est pas assez mentionné est la demande régulière des agences sanitaires d'avoir la possibilité de donner directement des instructions aux ARS. En tant qu'autorité de tutelle de la plupart de ces agences, je me dois d'être prudent sur cette question et de prendre garde à ne pas submerger l'opérateur unique en région de demandes provenant de l'ensemble des structures nationales. Je porte, en CNP, les requêtes des agences sanitaires : c'est une des responsabilités de la tutelle. Le CNP est bien le point de sortie des demandes nationales.
La création des ARS a eu un impact sur le fonctionnement et la structure de la DGS. Ainsi, un bureau spécifique chargé de l'organisation et de la coordination des instructions ou des politiques à destination des ARS a été récemment créé. Il sert d'interface entre la direction générale et le CNP. Les discussions se poursuivent régulièrement entre les directions « métier » et celles des ARS, avant que la formalisation des instructions n'ait lieu.
Au-delà de ces questions d'organisation, les directions d'administration centrale doivent porter une attention particulière au caractère opérationnel des instructions et bien veiller à distinguer ce qui relève du niveau national de ce qui relève du niveau régional. Il y a sûrement encore du chemin à faire pour que la transversalité nécessaire se traduise de façon plus stratégique et pour que les évolutions intervenues loin de Paris y trouvent un écho, afin que certains agents cessent de considérer les ARS comme des services déconcentrés de l'Etat. C'est un combat quotidien que je mène, mon expérience de directeur d'ARS m'ayant montré qu'il s'agit d'un travail de fond indispensable à mener.
Quelle cohérence entre une politique nationale de santé publique et les projets régionaux de santé (PRS) ? Il faut qu'il y ait un cadre stratégique, des principes édictés au niveau national, et que leur déclinaison sur le terrain soit faite par les ARS. Cette appropriation d'une politique qui a vocation à toucher l'ensemble du territoire ne peut pas se faire de façon uniforme et identique en Lorraine ou en Bretagne. Les ARS ont vocation à adapter la politique publique au niveau de leur territoire, avec leurs acteurs, leurs spécificités et l'épidémiologie qui est la leur. De mon point de vue, il faut renforcer l'autonomie des ARS tout en gardant les principes d'action d'une politique menée sur l'ensemble du territoire et définie au niveau national. Il faut faire preuve de bon sens pour l'adapter ensuite au niveau régional.
Sur le plan financier, le fonds d'intervention régional (FIR) est un levier intéressant, à conforter dans sa vocation transversale et polyvalente mais également sur le plan quantitatif. Les actions de prévention et de promotion de la santé bénéficient de la fongibilité asymétrique, ce qui me semble être une bonne chose. J'ai plaidé, dès l'origine, pour que les crédits du programme 204 consacrés à la prévention soient intégrés dans le FIR. En 2012, ces actions ont bénéficié de sept millions d'euros supplémentaires par ce biais dans l'ensemble du pays.
Dans le champ de la santé publique, deux types d'actions sont menées en région : la déclinaison ou l'adaptation des politiques publiques nationales et le traitement de problèmes sanitaires spécifiques, ce qui démontre tout l'intérêt des ARS. Les deux peuvent coexister sans antagonisme.
Enfin, le développement de l'animation territoriale, au plus proche des populations, répond à une véritable demande. Il faut une traduction opérationnelle des politiques publiques auprès des populations. Les ARS offrent une telle opportunité, grâce à des outils dont les résultats sont très satisfaisants, comme le contrat local de santé, qui associe l'ARS, les collectivités territoriales, les associations, voire les professionnels de santé, dans une logique de décloisonnement.
M. Jacky Le Menn, rapporteur . - Notre but n'est pas de remettre en cause les ARS mais de lever les incompréhensions qui subsistent et de faire des propositions constructives au Gouvernement. C'est la raison pour laquelle j'aimerais vous faire part de remarques qui nous ont été faites lors de précédentes auditions. Le représentant des présidents de commissions médicales d'établissement des centres hospitaliers a estimé que les difficultés dans les relations entre le directeur général de l'ARS et les établissements découlent de l'ambiguïté des missions assignées aux ARS par la loi HPST. Il s'interrogeait sur la nature de ces relations : contractuelles, tutélaires ou partenariales ? Il y aurait une volonté de la part de certaines ARS de s'immiscer dans la gestion des établissements. Cela ne va pas dans le sens du pacte de confiance voulu par la ministre de la santé.
Des critiques sont apparues, de la part de syndicats représentant les chefs d'établissement, sur la planification des soins. Un média en a fait le titre choc suivant : « Pour les directeurs, la planification des soins tient davantage du gosplan que de la négociation ». C'est sans doute excessif, mais comment réagissez-vous à ce déficit de négociation ?
Les syndicats de médecins font état d'un problème de gouvernance et d'un manque de lisibilité dans les structures : avec qui contractualiser ? Ils dénoncent un manque de cohérence quant aux objectifs donnés aux ARS sur le terrain et sont bien en peine de répondre à la question pourtant primordiale de savoir qui précisément exerce les responsabilités. La réponse se trouve bien sûr dans la loi, mais son application ne semble pas conforme à sa lettre. L'insatisfaction de la médecine libérale est grande.
Ces remarques peuvent paraître disparates mais trouvent leur unité dans la perception critique des ARS qu'ont les acteurs de terrain. Certains en viennent pratiquement à regretter les ARH. La loi HPST n'a-t-elle pas été trop ambitieuse, en donnant aux ARS une palette de missions trop large ?
M. Jean-Yves Grall . - Je vais vous répondre sur la base de mon expérience d'ancien directeur d'ARH puis d'ARS. Ce que vous soulignez est exact. Toutefois, les ARH étaient les interlocuteurs uniques et exclusifs du monde hospitalier. Ce mode de fonctionnement a fait ses preuves et a donné satisfaction, notamment dans les relations avec les professionnels. Ces agences avaient en leur sein du personnel issu de la fonction publique hospitalière, ce qui facilitait la création de liens avec les acteurs de terrain. La création des ARS, dont l'hospitalisation n'est plus qu'une des missions, les a sans nul doute déroutés car ils avaient des partenaires clairement identifiés, dans une sphère spécifique. Le fait que l'hôpital ne constitue plus l'unique champ d'action de ces agences est, à mes yeux, à l'origine de ce ressenti. Les interlocuteurs ont pu changer lors de la constitution des ARS, les organigrammes ont parfois pu donner l'impression que le domaine hospitalier n'était plus mis en exergue comme auparavant.
Il faut également prendre en compte, dans ce constat, l'hétérogénéité des situations régionales. Parfois, dans les premiers temps, les préoccupations prioritaires des directeurs d'ARS étaient liées à leur origine professionnelle, à leurs connaissances ainsi qu'aux équipes qu'ils avaient recrutées. La compétence hospitalière s'est parfois amoindrie dans certaines agences, et les liens professionnels développés auparavant avec les agents de l'ARH ont pu disparaître, d'où les critiques que vous avez relayées.
Les directeurs d'ARS sont en contact permanent avec les établissements de santé dans le cadre d'un dialogue de gestion, afin de travailler à l'adaptation du fonctionnement et des financements ainsi qu'à l'amélioration de la qualité et à la diminution des risques. Ce n'est pas une tutelle au sens administratif du terme. Quant à la planification des soins, elle s'inscrit dans la lignée des anciens schémas régionaux d'organisation des soins (Sros). Ce n'est donc pas une nouveauté. La négociation qui conduit à la définition de ces schémas est très hétérogène et varie d'une région à une autre. Je ne pense donc pas qu'on puisse généraliser sur la base de critiques dénonçant un cas local.
Les médecins libéraux n'avaient pas l'habitude d'avoir face à eux une telle structure administrative. Ils traitaient auparavant avec les caisses primaires d'assurance maladie (Cpam) ou avec les préfets de questions comme la permanence des soins, qui relève désormais de l'ARS. Un accompagnement a été réalisé par les unions régionales des professionnels de santé (URPS), qui ont servi de point de contact. Une fois de plus, l'hétérogénéité des situations a pu avoir pour origine la méconnaissance des spécificités de l'organisation de la médecine libérale de la part de certains acteurs et la très grande différence de leurs cultures, suscitant des incompréhensions et ne facilitant pas le dialogue.
M. Alain Milon, rapporteur . - L'hétérogénéité des décisions prises par les ARS ressort clairement des auditions que nous avons menées jusqu'à présent et témoigne du poids de la personnalité de leurs directeurs. La loi prévoit pourtant qu'ils doivent appliquer territorialement la politique nationale de santé. Que pensez-vous de cette contradiction potentielle ?
Les syndicats de médecins ont l'impression d'avoir face à eux deux interlocuteurs chargés d'appliquer la même politique, l'assurance maladie et l'ARS, sans réelle coordination et parfois en empiétant sur leurs compétences respectives. Serait-il possible de faire en sorte que l'assurance maladie, chargée de rembourser les soins et de lutter contre les dépenses excessives, se cantonne à ses missions et que l'ARS s'occupe pleinement de l'organisation territoriale de la santé ?
M. Jean-Yves Grall . - Les politiques nationales de santé publique sont toutes mises en oeuvre en région. L'hétérogénéité vient plutôt des modalités selon lesquelles elles sont conduites par les différents directeurs d'ARS. Les contrats locaux de santé ne progressent parfois pas à cause des partenaires des ARS ou, justement, de l'absence de partenaires. Les principes de toutes les politiques publiques sont homogènes sur l'ensemble du territoire. Je ne souscris pas à la thèse selon laquelle c'est l'absence de volonté des directeurs d'ARS de les mettre en place qui contribue à leur hétérogénéité. Je suis catégorique sur ce point.
Une meilleure coordination est nécessaire pour ne pas disperser les efforts des différents acteurs et les moyens qu'ils consacrent, notamment en ce qui concerne la prévention, pour laquelle l'effet masse et la constance sont des facteurs importants de résultat. Il est donc nécessaire d'améliorer la cohérence de nos actions et de celles de l'assurance maladie. En région, il faut éviter que deux voix s'expriment à destination des professionnels. Il ne faut pas donner l'impression qu'il y a deux façons de voir alors qu'en pratique il n'y en a qu'une, celle de l'ARS. Il ne m'appartient pas de suggérer des modifications à l'assurance maladie, c'est un sujet qui ne manquera pas de faire l'objet de nombreuses réflexions.
De plus, l'assurance maladie ne passe pas de conventions régionales avec les professionnels de santé, à l'exception de financements spécifiques pour certaines activités. Ce sont des conventions nationales, négociées avec les représentants des différentes professions.
M. Jean-Marie Vanlerenberghe . - Lors des différentes auditions auxquelles j'ai assisté, j'ai souvent entendu parler de l'ingérence de l'ARS dans la gestion des soins et de la lourdeur des procédures d'appel à projet dans le médico-social, notamment pour le secteur public. Le manque de transparence dans la gestion du FIR a également été dénoncé. Le constat de l'hétérogénéité de la conduite des politiques de santé publique et d'organisation des soins est également partagé, la principale explication semblant être la qualité et l'expérience antérieure des équipes des ARS.
M. Jean-Yves Grall . - Les ARS ont été constituées à partir de structures et de personnels d'origines diverses, chargés de dossiers très différents. Il n'est pas étonnant que leur fusion et le changement d'affectation de certaines personnes aient pu causer, transitoirement, des inadéquations dans les compétences ainsi que des changements dans les interlocuteurs des acteurs de terrain.
Quelle est véritablement la définition de l'ingérence hospitalière ? Il ne s'agit pas pour l'ARS d'intervenir sur les modalités de fonctionnement interne de l'établissement, mais elle doit avoir un dialogue avec lui sur ses grands équilibres financiers, sur son positionnement stratégique à l'échelle de la région dans le cadre du PRS et du Sros et sur la qualité et la sécurité. J'étais personnellement très attentif à ce dernier point, car l'ARS est garante de la sécurité sanitaire. Elle ne doit pas s'immiscer dans les discussions internes, mais l'établissement doit respecter certaines lignes directrices.
L'appréciation de la transparence de l'utilisation du FIR me semble très subjective. Il est vrai que l'installation des ARS a eu des conséquences très lourdes pour le secteur médico-social, avec de nouvelles modalités d'attribution de projets.
M. Gilbert Barbier . - Il y a quelques années, un inventaire avait recensé cent quarante et un plateaux techniques dont la qualité était jugée insuffisante. Pour des raisons largement politiques, aucune restructuration ne fut entreprise. Le problème reste pourtant entier, notamment dans les départements ruraux. Comment la DGS peut-elle agir sur la qualité des professionnels, en particulier des médecins ? Comme vous le savez, les directeurs sont amenés, pour diverses raisons, à recruter sans critères précis de qualification ou d'expérience. Finalement, la volonté de maintenir des soins de proximité peut se faire au détriment de la qualité, dans un contexte d'évolution forte des pratiques médicales. Selon le degré d'information du patient, il choisira où se faire soigner mais n'optera que rarement pour l'établissement à proximité de son domicile, sauf en cas d'hospitalisation d'urgence.
M. Jean-Yves Grall . - Certaines des questions que vous posez font partie du champ de compétence de la DGOS. Je peux néanmoins vous répondre que la qualité et la sécurité en santé sont un des principaux axes d'action de la DGS. Concernant la qualification des professionnels, il appartient à la profession de délivrer des diplômes de qualité, afin de garantir le niveau de compétences de leurs titulaires. Je plaide également pour le développement d'une culture du signalement. Les ARS ont mis en place, avec leurs cellules de veille, d'alerte et de gestion sanitaires (CVAGS), un outil efficace. Nous travaillons actuellement à la refonte du processus de gestion des événements indésirables afin que l'ARS puisse recueillir la totalité des informations et être en situation d'intervenir en cas de besoin. La sécurité sanitaire est une mission importante des ARS et inclut le secteur hospitalier. J'ai moi-même eu, en tant que directeur d'ARS, à suspendre un service de chirurgie cardiaque sur la base d'éléments qui mettaient en évidence la multiplication d'événements indésirables. Il est donc possible d'agir sur la qualité et la sécurité grâce à plusieurs outils, notamment les données du PMSI. L'inspection et le contrôle ont été réorganisés et nous cherchons désormais à renforcer le rôle de l'ARS comme pilote de la sécurité sanitaire dans la région et d'amélioration des pratiques, en coopération avec les professionnels.
M. Jacky Le Menn, rapporteur . - Dans le cadre de l'élaboration du schéma régional d'investissement en santé, une instruction du ministère de la santé ordonne aux ARS de réaliser avant le 15 juillet prochain un diagnostic des projets d'investissement et d'identifier les priorités ayant un impact sur le parcours de soins des patients. Il est précisé que ce schéma devra être établi « indépendamment des circuits de financement existant actuellement ». Comment cela va-t-il se passer ? Cela donnera-t-il lieu à une négociation ? Les élus seront-ils impliqués ? Cela ne risque-t-il pas d'apparaître comme technocratique ?
M. Jean-Yves Grall . - Je ne peux malheureusement pas vous répondre car la DGS n'est pas impliquée dans cette démarche, qui relève de la DGOS. Habituellement, un tel cheminement technique très en amont se fait en lien avec l'ensemble des partenaires, au premier rang desquels les élus. Les projets d'investissement importants sont tout d'abord discutés dans le cadre du PRS.
M. Jacky Le Menn, rapporteur . - Selon les fédérations hospitalières, les instructions données par les ARS pour élaborer les PRS contiennent un certain nombre de mots clés tels que « complémentarité », « coopération » ou « coordination des acteurs ». Toutefois, la réflexion en amont pour faciliter leur mise en oeuvre aurait été insuffisante. Ce fut, par exemple, le cas en ce qui concerne la prise en charge des personnes âgées, à propos des modes de financement les plus adaptés ou des complémentarités à trouver entre soins de suite et de réadaptation (SSR), hospitalisation à domicile (HAD), établissement d'hébergement pour personnes âgées dépendantes (Ehpad) et soins infirmiers à domicile (Ssiad).
Par ailleurs, le plan Alzheimer a été décliné par mesures avec des objectifs à atteindre par institution, et non par objectifs d'offre graduée ou complémentaire au sein des territoires.
Aviez-vous déjà eu connaissance de ces critiques ? Les ARS ont-elles suffisamment réfléchi à la mise en oeuvre sur le terrain des orientations du PRS ?
M. Jean-Yves Grall . - Chaque mois, les directeurs généraux des ARS se réunissent avec les directeurs d'administration centrale pour présenter les difficultés qu'ils rencontrent et solliciter l'appui du ministère sur des points techniques. En conséquence, la DGOS et la DGS produisent régulièrement des guides méthodologiques qui offrent une réponse unique, pour toutes les ARS, à une question précise. Il y a donc un dialogue permanent entre le niveau national et les ARS, ainsi qu'entre les ARS, afin d'aller vers une homogénéisation des pratiques et des solutions à apporter aux problèmes rencontrés. A titre d'exemple, la DGS a réalisé récemment un guide sur la santé environnementale. Elles ont désormais un cadre commun pour mener cette politique. De même, pour les relations entre le préfet et les ARS, un guide définit, pour tout le pays, les grandes lignes des protocoles qui régissent leurs relations. Le travail en commun pour définir des procédures harmonisées est réel.
La déclinaison, au plus proche des populations, des plans nationaux de santé publique peut parfois poser des difficultés car ils sont souvent en tuyaux d'orgue. Le traitement de la maladie d'Alzheimer, au-delà du plan national, fait l'objet d'un décloisonnement avec la promotion des maisons pour l'autonomie et l'intégration des malades d'Alzheimer (Maia). Les ARS sont justement l'outil pour traduire cette nouvelle démarche qui vise à mettre en résonance, auprès de tous les acteurs locaux, des orientations nationales de santé publique. Les réalisations pratiques seront de plus en plus nombreuses. Ainsi, l'action des ARS devrait faire progresser les thématiques actuelles comme celle du parcours de santé, au-delà du parcours de soins. On constate ainsi de véritables progrès en ce qui concerne la moindre mise en avant de l'hôpital au profit de l'ambulatoire ou du médico-social. Il faut toutefois un peu de temps pour faire converger des cultures parfois très éloignées : les administrations peuvent paraître cloisonnées, mais les univers professionnels le sont aussi.
M. Jacky Le Menn, rapporteur . - Les questions de santé environnementale figureront sans doute en bonne place dans le projet de loi de santé publique que le Parlement devrait examiner d'ici le début de l'année prochaine. Quel est le rôle des ARS en la matière ? Quelle est la complémentarité avec d'autres secteurs comme l'agriculture ou l'industrie ? Quelle est la place des ARS par rapport aux autres ministères ?
M. Jean-Yves Grall . - La santé environnementale illustre la volonté du législateur d'unifier les compétences sur le champ de la filière santé et relève pleinement des ARS, que ce soit pour les déterminants de santé ou l'accompagnement des événements qui peuvent avoir des effets néfastes sur la santé.
C'est une fonction qui demande un important travail interministériel avec les services préfectoraux ainsi qu'avec les collectivités territoriales, en particulier les communes. Les relations avec les autres services de l'Etat sont bonnes et se font sans difficultés : c'est l'héritage de l'organisation antérieure de l'administration déconcentrée, très intégrée pour l'exercice de cette mission. Des réunions périodiques ont d'ailleurs lieu, entre le préfet et le directeur de l'ARS, afin de garantir la bonne articulation des services, et les délégués territoriaux assistent aux réunions des directeurs départementaux organisées par le préfet. Les thématiques de santé environnementale sont au coeur de ces relations.
Audition de M. Dominique BUR, préfet de la région Nord Pas-de-Calais, préfet du Nord, représentant de l'Association du corps préfectoral et des hauts fonctionnaires du ministère de l'intérieur (mercredi 10 juillet 2013)
M. Jacky Le Menn , président . - Nous poursuivons nos travaux sur les agences régionales de santé en recevant M. Dominique Bur, préfet de la région Nord-Pas-de-Calais, préfet du Nord, qui intervient au titre de représentant de l'Association du corps préfectoral et des hauts fonctionnaires du ministère de l'intérieur. Je vous prie d'excuser notre Président, Yves Daudigny, qui avait un engagement et qui devrait nous rejoindre dans quelques instants.
Monsieur le Préfet de région, je vous remercie d'avoir accepté de participer à cette réunion. Alain Milon et moi-même avons été chargés par la Mecss de préparer un rapport pour évaluer les ARS, trois ans après leur mise en oeuvre effective. Nous souhaitons dresser un bilan mais aussi esquisser des propositions d'évolution, sans pour autant remettre en cause les agences.
Leur création a été une révolution administrative puisqu'elles ont regroupé plusieurs services ou organes d'horizons divers dans un établissement public autonome sous la responsabilité d'un directeur général nommé en Conseil des ministres. En particulier, elles ont largement repris les compétences et les personnels des anciennes Ddass et Drass, qui faisaient auparavant partie des services préfectoraux.
Comment s'organisent aujourd'hui les relations de travail entre les préfets de département et de région et le directeur général de l'ARS, notamment sur certaines compétences comme la veille et la sécurité sanitaires ?
Comment les préfets de région voient-ils leur rôle de président du conseil de surveillance de l'ARS ? Estimez-vous que les Préfets doivent en rester président de droit ? Et, très directement, à quoi servent ces conseils de surveillance ?
M. Dominique Bur, représentant de l'Association du corps préfectoral et des hauts fonctionnaires du ministère de l'intérieur . - Comme vous l'indiquiez, je m'exprimerai au titre de représentant de l'association, en accord avec notre ancien Président, Daniel Canepa, et Jean Daubigny, récemment élu pour le remplacer.
Certes jeunes, les ARS sont toutefois les héritières d'une longue histoire administrative et elles prennent la suite des agences régionales de l'hospitalisation (ARH). De manière générale, les préfets ne sont pas très favorables au principe des agences car elles battent en brèche un élément fondamental qui est l'universalité de la représentation de l'Etat sur le territoire. Ceci dit, nous ne partageons pas tous ce sentiment et, en ce qui concerne la santé, il fallait de toute façon faire évoluer les choses et trouver de nouveaux modes de fonctionnement.
A mon sens, la création des ARS répond à trois objectifs : donner une vision d'ensemble à quatre secteurs séparés (la santé publique, les établissements de santé, le médico-social et la médecine de ville) ; clarifier les responsabilités, y compris vis-à-vis des élus ; mieux prendre en compte les évolutions et les demandes nouvelles - je pense en particulier aux appels à projets dans le médico-social.
Si les objectifs ont été largement atteints, la création des ARS ne résout pas tout et, surtout, elle a laissé des traces dans les structures administratives. Celles-ci ont dû être redécoupées, dans un climat où le ministère valorisait fortement les départs en agence, ce qui a pu peser sur le moral des personnels. Ceci a coupé des circuits traditionnels de travail, qu'il est nécessaire aujourd'hui de recréer.
En ce qui concerne la gouvernance, il faut d'abord dire que les liens entre les préfets et les directeurs généraux d'ARS sont fréquents et multiples, pas seulement du fait que les préfets de région président le conseil de surveillance de l'agence. Le choix du statut d'établissement public pouvait s'expliquer par la volonté d'intégrer des personnels d'origines diverses, notamment des agents de l'assurance maladie, mais les agences restent fondamentalement des services de l'Etat. Si certaines agences ont parfois tendance à vouloir affirmer leur autonomie de manière visible, par exemple vis-à-vis des sous-préfets, elles ne devraient pas adopter de postures. Je rappelle que, selon les textes, le préfet représente sur le territoire l'ensemble du Gouvernement, y compris les ministres en charge de la santé et des personnes âgées.
Par ailleurs, autant la réunion dans un même ensemble du sanitaire et du médico-social me semble justifié, autant y inclure des compétences comme l'eau, le bruit, la police, les hospitalisations d'office, etc. constitue une difficulté car, au fond, les agences agissent dans ces domaines pour le compte du préfet. Par exemple, l'ensemble des médecins sont allés dans les ARS, ce qui génère un vide dans les préfectures pour les compétences que nous continuons de devoir exercer. D'ailleurs, l'ensemble des ARS ont conclu des conventions avec les préfets, pour organiser leurs travaux communs et les délégations données par les préfets aux ARS sur certains sujets.
En restructurant pour abattre certaines barrières, on recrée nécessairement d'autres frontières, même si elles sont plus loin... Sur beaucoup de questions, par exemple l'insertion, la gestion des centres d'hébergement, l'hébergement des personnes ayant des troubles mentaux, l'habitat indigne ou la politique de la ville, nous connaissons une multiplicité de politiques où les agences et les préfectures doivent travailler ensemble.
Peut-être sommes-nous allés trop loin dans le périmètre des ARS. Leur coeur de compétences concerne la maîtrise des dépenses et l'organisation du système de santé, notamment hospitalier, et les autres compétences qui leur ont été attribuées risquent de diluer les actions les plus importantes au regard de leurs objectifs centraux.
M. Jacky Le Menn , président . - Qu'en est-il, à votre avis, de la santé environnementale ?
M. Dominique Bur . - Il s'agit typiquement d'un sujet partagé qui pose la question des frontières.
Dans l'effervescence de la création des ARS, les nouveaux directeurs généraux ont eu tendance à laisser de côté les sujets périphériques. Or, cela a pu poser un problème aux préfets car eux-mêmes ne disposaient plus des compétences humaines pour les traiter puisque les personnels avaient été transférés... Les directeurs généraux, contraints comme nous tous par les réductions budgétaires, ont également eu tendance à centraliser les moyens, ce qui a pu là aussi créer des difficultés dans les départements, quand ils n'hébergent pas le chef-lieu de région. Aujourd'hui, les relations sont clairement apaisées.
Vous avez évoqué le conseil de surveillance des agences. Je voudrais dire que les préfets tiennent, notamment pour les raisons que j'ai indiquées précédemment, à les présider. Il découle explicitement des textes que le directeur général est le véritable exécutif de l'ARS, le conseil de surveillance n'étant pas un conseil d'administration : il n'administre pas, il surveille !
M. Jacky Le Menn , président . - Mais est-il un contrepoids ?
M. Dominique Bur . - Pas du tout. Composé de personnalités intéressées par les sujets de santé et d'un format assez large, il a formellement une compétence sur les comptes de l'agence. Nous souhaitons - et c'est fréquemment le cas - qu'il y ait un véritable échange sur les projets et les politiques menées par l'ARS et que le directeur général puisse présenter les options qu'il a prises.
M. Jacky Le Menn , président. - Est-ce que les grandes lignes du projet régional de santé (PRS) ont été discutées au sein du conseil de surveillance ?
M. Dominique Bur . - Selon le code de la santé publique, le conseil de surveillance émet un avis sur le plan stratégique régional de santé qui ne constitue qu'une partie du PRS. Bien sûr, l'ensemble du PRS a tout de même été présenté aux conseils de surveillance. Dans le Nord-Pas-de-Calais, le conseil a d'ailleurs émis un voeu pour soutenir le directeur général dans ses démarches demandant un rééquilibrage des crédits entre régions pour prendre en compte la situation sanitaire dégradée de la région, qui apparaît notamment dans des indicateurs statistiques moins bons qu'ailleurs.
M. Jacky Le Menn , président . - Selon la Cour des comptes, le pilotage des agences régionales de santé est resté trop peu stratégique et le décloisonnement n'a pas eu lieu au niveau des administrations centrales, malgré la création du conseil national de pilotage (CNP). Les directions ministérielles seraient restées trop indépendantes et pas assez coordonnées.
M. Dominique Bur . - Nous partageons assez les conclusions de la Cour des comptes, même si nous n'avons pas nécessairement une vue globale de cette question. Nous voyons bien que les directeurs généraux ont de nombreuses réunions à Paris et que le pilotage du réseau peut être qualifié de « serré ».
Pour autant, au regard de l'autonomie déjà très importante des agences, nous ne sommes pas partisans de l'accentuer.
M. Alain Milon , rapporteur . - Je voudrais rappeler que l'un des premiers objectifs des ARS consiste à mettre en cohérence le sanitaire et le médico-social. J'estime en outre que, plutôt que de maîtriser les dépenses, leur but fondamental est de permettre un accès à la santé pour nos concitoyens.
Lors des discussions sur la loi HPST, nous n'étions guère favorables, au Sénat, à la notion de « préfet sanitaire », avancée par certains.
Des nombreuses auditions que nous avons menées, je retiens que les difficultés, quand elles existent, proviennent principalement de problèmes de personnes plus que des textes eux-mêmes.
M. Dominique Bur . - En effet, l'heure n'est pas à la « guerre des chefs ». Nous étions dans une situation inadaptée car les précédentes ARH ne disposaient pas des moyens d'agir sur un spectre suffisamment large et, surtout, elles ne pouvaient pas, en pratique, porter les décisions difficiles, comme la fermeture de services ou d'établissements.
Mme Catherine Génisson . - Du fait de la loi HPST, l'organisation même des ARS, avec un directeur général tout puissant et un conseil de surveillance simple adjuvant, entraîne une très grande dépendance à la personnalité même du directeur général et à la qualité des relations humaines.
Par ailleurs, nous souffrons aujourd'hui d'un déficit de démocratie sanitaire et de problèmes de gouvernance. Dans le Nord-Pas-de-Calais, le conseil régional finançait auparavant des actions de prévention contre le cancer, en commun avec l'ARH ; elles n'ont plus lieu aujourd'hui.
M. Dominique Bur . - Je ne souhaite pas opposer le directeur général et le conseil de surveillance ; ils doivent avoir un dialogue, discuter des projets. Il y a nécessité, dans les territoires, d'une autorité qui soit capable de dire « non » mais qui soit également en état d'expliquer sa décision et d'en discuter.
M. René Teulade . - En effet, l'ARS doit être un lieu de coordination. Les relations humaines et l'implication du directeur général sont essentielles mais le caractère ne se décrète pas... En tout cas, il ne s'agit pas seulement d'une question financière, on le voit bien.
M. Jean-Marie Vanlerenberghe . - La création des ARH répondait à l'idée que les questions de santé devaient se régler au niveau régional pour répondre au mieux aux problématiques locales. Aujourd'hui, la situation est malheureusement confuse, alors que les agences, ARH hier, ARS aujourd'hui, ne constituent que des déconcentrations de l'Etat devant relever du préfet.
Cette situation tient en partie au rôle très restreint du conseil de surveillance qui ne peut constituer, on l'a dit, un véritable contre-pouvoir. Nous avons un schéma assez semblable à l'hôpital. Or, l'appropriation des décisions par les élus et la population nécessite un lieu de débat et d'échanges, donc un rôle réel pour l'instance collégiale et représentative.
M. Jacky Le Menn , président . - Quel jugement portez-vous sur la mise en place et l'évolution du fonds d'intervention régional (FIR) ? Où doivent se situer les investissements dans les schémas de financement ? L'extension du FIR n'a-t-elle pas été trop rapide au regard des difficultés techniques, notamment informatiques, qui apparaissent aujourd'hui ?
M. Dominique Bur . - Le FIR continue de rester un levier d'action assez modeste, tant en volume qu'en capacité réelle d'infléchissement pour les ARS. Or, celles-ci doivent disposer d'une marge de manoeuvre pour adapter les politiques au territoire.
M. Jacky Le Menn , président . - Un récent rapport de l'inspection générale des finances (IGF) propose un certain nombre de mesures en ce qui concerne le financement des hôpitaux. Par exemple, afin d'accroître la confiance des banques, le rapport propose de diminuer l'autonomie des établissements dans l'accès aux crédits et dans le choix des investissements. Qu'en pensez-vous ?
M. Dominique Bur . - L'IGF est dans son rôle de proposer ce type de mesures pour resserrer l'autonomie locale. L'ARS dispose déjà de moyens assez puissants en la matière. Je ne suis pas certain que l'on puisse aller nettement plus loin.
M. Jean-Marie Vanlerenberghe . - Toutes ces questions doivent être relativisées. L'hôpital d'Arras a bénéficié des aides du plan Hôpital 2007, ce qui ne l'a pas empêché de souscrire des emprunts toxiques. Nous avions soulevé, l'an passé, dans le rapport de la Mecss sur le financement des établissements de santé, l'idée de déconnecter les investissements de la tarification à l'activité ; nous pourrions ainsi isoler les investissements et les transférer à une agence extérieure. Pour autant, cela n'est pas une garantie contre les erreurs...
Mme Catherine Génisson . - Nous ne devons pas avoir une simple approche comptable. Les finances ne sont pas un objectif en soi ; c'est le moyen de faire fonctionner notre système de santé, qui souffre malheureusement d'une large déresponsabilisation.
M. Alain Milon , rapporteur . - Dans toutes les régions, on a constaté que des investissements étaient pertinents, d'autres non. En Paca, l'hôpital de Briançon se situe malheureusement dans la seconde catégorie et il coûte très cher à faire fonctionner. Il y a donc bien un problème de sélection des investissements hospitaliers. Dans notre rapport de l'an passé, nous avions émis l'idée qu'ils ne devaient pas être financés par l'assurance maladie et la T2A.
Donner des pouvoirs aux ARS a été positif : lorsque les ARH prenaient une décision pour ouvrir un service ou un établissement, tout allait bien mais les problèmes se posaient en sens inverse...
M. Dominique Bur . - L'ARH était une petite structure, ce qui n'est plus le cas pour les ARS. Celles-ci ont naturellement vocation à annoncer des mauvaises nouvelles, ce qui n'est jamais facile mais indispensable. Il est d'ailleurs préférable qu'elles le fassent à la place du ministre pour éviter que celle-ci ou celui-ci supportent tout le poids de la décision... Les modalités de l'action publique ont évolué et nous devons rester vigilants à équilibrer les pouvoirs.
Audition de M. Jacques RAIMONDEAU, président du Syndicat des médecins inspecteurs de santé publique (Smisp) (mercredi 11 septembre 2013)
M. Yves Daudigny , président . - Nous reprenons nos travaux sur les agences régionales de santé en recevant MM. Jacques Raimondeau, président, Christian Bailly et Christian Lahoute, vice-présidents du Syndicat des médecins inspecteurs de santé publique (Smisp). Je vous remercie de participer à nos travaux, qui visent à dresser un premier bilan de la mise en place des agences et à tracer des pistes d'évolution.
Nos deux rapporteurs, Jacky Le Menn et Alain Milon, ont reçu, le 10 juillet dernier, vos collègues pharmaciens inspecteurs, qui se sont montrés très critiques, voire virulents, devant les conditions de la mise en place des ARS. Ils ont notamment regretté la diminution du temps qu'ils peuvent consacrer à leurs tâches traditionnelles de contrôle et d'inspection.
Nous vous avons adressé un questionnaire indicatif que le rapporteur ne manquera pas de compléter. Peut-être pouvez-vous tout d'abord nous donner des précisions sur votre métier et nous indiquer de manière générale quel bilan vous tirez de la mise en place des ARS ?
M. Jacques Raimondeau, président du Smisp . - Je souhaite tout d'abord vous remercier de votre invitation. Les médecins inspecteurs de santé publique sont à la fois un corps de fonctionnaires et des médecins spécialistes en santé publique : nous sommes environ 600 agents sur les 1 500 médecins spécialistes en santé publique qui exercent en France et 400 d'entre nous travaillent dans une agence régionale de santé. Notre statut prévoit notamment que nous participons à la conception, à la mise en oeuvre, à l'exécution et à l'évaluation de la politique de santé publique. Nous pouvons donc être mobilisés par les décideurs publics sur tous les sujets qui requièrent une compétence médicale. Nous sommes également, au sein de l'administration, garants du secret médical et des règles professionnelles. Recrutés par concours, nous recevons une formation spécifique d'un an à l'école des hautes études en santé publique à Rennes. Notre expertise s'étend donc de la veille sanitaire à l'organisation des soins, en passant par les missions classiques d'inspection et de contrôle et l'animation des politiques publiques en santé. Nous avons ainsi impulsé ou accompagné les nombreuses réformes qui se sont appliquées depuis plusieurs décennies dans ce vaste secteur.
En ce qui concerne la dernière de ces réformes, nous étions clairement favorables à la création des ARS : mettre en oeuvre une approche plus globale des problèmes nous semble parfaitement cohérent avec la logique que nous défendons en santé publique. Pour autant, les conditions de mise en oeuvre des agences ont posé d'importants problèmes et, aujourd'hui, nous sommes déçus et inquiets. Nous assistons en effet, sans aucune vision nationale, à un remodelage de l'action publique sur le terrain.
Le premier bilan est donc pour le moins mitigé...
M. Christian Lahoute, vice-président . - En effet, l'installation des ARS s'est déroulée de manière brutale, je dirais volontiers « au forceps », et les effets ont été contreproductifs. De nombreux groupes de travail se sont fréquemment réunis pour préparer la réforme mais cela n'a finalement guère servi, puisque rien n'en a été repris... En octobre 2009, ont été nommés les préfigurateurs dans chaque agence, alors même que nous devions gérer la crise grippale... Les personnels d'Etat ont été affectés d'autorité, sans possibilité de choisir. Et parallèlement, les nouveaux dirigeants des agences ont montré une grande méfiance vis-à-vis des personnels : ils avaient clairement un a priori négatif...
M. Jacques Raimondeau . - D'ailleurs, la rédaction des contrats pluriannuels d'objectifs et de moyens est révélatrice, puisque leur préambule indique que les agences n'ont pas les ressources humaines adaptées... Dire ainsi aux personnes « vous n'êtes pas bons » ne peut qu'avoir des conséquences négatives sur la performance de la structure en question !
M. Christian Lahoute . - A la déstabilisation de l'organisation et des personnels s'est ajoutée une absence complète de dialogue social : par exemple, les instances représentatives du personnel ont été mises en place plus d'un an après la création des agences. Le rapport officiel d'activité des ARS pour 2011 va dans ce sens puisqu'il évoque « la nécessaire vigilance sur les questions relatives aux conditions de travail et aux risques psycho-sociaux ». Nombre d'enquêtes ont confirmé ce ressenti. La circulaire, prévue de longue date, sur les conditions de travail dans les ARS n'est sortie que très récemment.
En outre, alors que nous avons parfaitement l'habitude du changement dans le secteur de la santé, quand on considère le nombre de réformes que nous avons dû mettre en oeuvre au fil des années, on nous reprochait de ne pas savoir nous adapter !
Avec les ARS s'est également amplifiée l'obsession du « reporting », chronophage et pas nécessairement adapté à des sujets peu traduisibles en chiffres.
Nous avons globalement assisté à une dévalorisation importante de l'approche médicale en santé publique. Plusieurs éléments en sont la cause : la suppression des services médicaux et l'éclatement des médecins en plusieurs directions, ce qui a conduit à supprimer l'expertise collective, pourtant indispensable dans notre métier ; la disparition des postes de médecins inspecteurs régionaux (MIR) qui assuraient une fonction de coordination ; la hiérarchisation poussée de l'organisation ; la remise en cause de certaines missions régaliennes, comme l'inspection et le contrôle ; notre mise à l'écart du processus de décision ; le recours accru à des médecins contractuels, pas nécessairement spécialistes en santé publique ; les difficultés grandissantes à faire valoir notre indépendance professionnelle...
M. Jacky Le Menn, rapporteur . - Subissez-vous des injonctions ?
M. Jacques Raimondeau . - Oui. Il est arrivé, même si ce n'est pas une situation quotidienne, que la hiérarchie demande à un médecin inspecteur de modifier la rédaction d'un rapport, voire qu'elle apporte elle-même la modification si le médecin n'obtempérait pas !
Les ARS sont des objets récents ; nous avions espoir qu'à la période difficile du début succèderait une amélioration, mais ce n'est pas le cas. Les risques psycho-sociaux et la souffrance au travail existent aussi dans les ARS, d'autant que les effectifs baissent. Diminution des effectifs, démotivation, mépris... tout cela se cumule pour entraîner une perte de performance qui est dommageable à la santé publique, donc à la population.
Par ailleurs, alors que les ARS ont été créées pour permettre une meilleure transversalité dans l'approche des questions de santé en France, elles sont elles-mêmes extrêmement cloisonnées à l'intérieur ! Leur organisation interne est contradictoire avec l'objectif politique de transversalité.
M. Jacques Bailly, vice-président . - Les ARS devaient permettre une meilleure prise en compte de la santé publique. Nous avons demandé un audit pour savoir si les objectifs initiaux étaient atteints. Nous soutenons donc votre décision de travailler sur cette question.
M. Jean-Marie Vanlerenberghe . - A vous écouter, je m'interroge : quelles sont les raisons profondes de cette attitude du management ? Comment expliquer la situation que vous nous décrivez ici ?
M. Christian Lahoute . - Il y a d'abord le contexte de la RGPP, et maintenant de la MAP... D'ailleurs, nous ne nions pas les contraintes financières mais on ne devrait pas appliquer aveuglément certaines décisions. Alors que les ARS constituaient en elles-mêmes une profonde réorganisation via un regroupement de sept entités existantes, elles ont en plus subi des contraintes budgétaires fortes.
Par ailleurs, le mode de direction, avec un directeur général tout puissant, explique aussi beaucoup de choses.
M. Jean-Marie Vanlerenberghe . - Est-ce partout la même situation ?
M. Christian Lahoute . - Globalement oui. On a en outre assisté à certaines dérives autocratiques, en lien avec la croissance incroyable des cabinets et des services de communication ! Il est nécessaire de retrouver un équilibre des pouvoirs, équilibre que nous connaissions auparavant.
M. Jacques Raimondeau . - Avant la création des ARS, il existait des canaux de communication variés avec les administrations centrales ; nous disposions de réseaux selon les sujets, ce qui est très important dans notre secteur pour diffuser au mieux les informations. On peut comprendre la nécessité d'exécutifs forts mais était-il vraiment nécessaire de supprimer tous ces canaux d'information au profit d'un unique et exclusif lien entre le secrétariat général des ministères sociaux et le directeur général de l'agence ? Ce goulot d'étranglement a profondément perturbé des interfaces qui fonctionnaient depuis longtemps. Ceci pose plus largement la question du renouveau du pilotage national...
M. Christian Lahoute . - Le nouveau management a souhaité appliquer des méthodes provenant du secteur privé (« reporting », évaluation...). Pourquoi pas ? Mais elles nécessitent du temps pour être correctement mises en oeuvre car elles sont étrangères à notre culture.
M. Jacques Bailly . - L'outil « ARS » a été mal préparé et mal accompagné. Cette réforme s'insère dans un mouvement plus global au sein de l'Etat de transfert de compétences vers des agences, pas seulement dans le secteur sanitaire. On comprend l'intérêt de ce processus, notamment pour le ministère des finances, mais il a des conséquences importantes qu'il serait nécessaire d'évaluer correctement.
M. Jacques Raimondeau . - Les inspirateurs de la réforme ont certainement posé un diagnostic d'inertie des organisations et ont donc voulu « faire table rase » du passé pour assurer les redéploiements qu'ils estimaient souhaitables. La mise à l'écart des élus au sein des hôpitaux et des préfets par la création d'établissements publics avec un directeur général nommé en Conseil des ministres participe de ce mouvement.
M. Jacky Le Menn, rapporteur . - Dans la loi HPST, cette dimension de vouloir instaurer « un patron », tant à l'hôpital qu'à l'ARS, est dominante. Nous l'avions souligné à l'époque. D'ailleurs, on peut s'interroger sur le rôle que joue le conseil de surveillance de l'ARS...
M. Christian Lahoute . - Oui, mais à un pouvoir fort doit correspondre une expertise forte et indépendante, notamment au niveau médical.
M. Jacques Raimondeau . - Les conseils de surveillance ... surveillent ; ils n'administrent pas ! En fait, ils ne jouent pas de rôle politique et vérifient simplement la légalité des décisions prises par le directeur général.
M. Jean-Marie Vanlerenberghe . - La dispersion des pouvoirs, que nous connaissions auparavant, était préjudiciable au bon fonctionnement du système de santé. Mais il est vrai que sans contre-pouvoir, les choses ne peuvent fonctionner correctement pendant très longtemps...
M. Jacques Raimondeau . - La loi n'a pas organisé la décentralisation du système de santé et nous ne sommes pas dans un pays où il y aurait vingt-six politiques sanitaires... Nous en revenons donc au problème du pilotage national du système.
M. Jacky Le Menn, rapporteur . - La loi HPST a créé les unions régionales des professionnels de santé (URPS) : comment s'organisent les relations entre les ARS et les URPS ? Quelle est la place des médecins de santé publique et de la santé publique en général dans ces relations ?
Par ailleurs, pouvez-vous nous donner votre sentiment sur le développement de la gestion du risque (GDR) et les conditions de transfert de cette compétence de l'assurance maladie vers les ARS ?
M. Christian Lahoute . - Avant la création des ARS, les services de l'Etat et les ARH étaient peu impliqués dans le secteur libéral ou dans l'articulation entre l'hôpital et l'ambulatoire. Nous avons justement soutenu le rapprochement entre l'Etat et l'assurance maladie dans une optique globale de santé publique. L'ARS doit donc investir le champ de la médecine de ville mais sans reproduire, à l'intérieur de la structure, les coupures que l'on constate à l'extérieur comme c'est trop le cas aujourd'hui.
En ce qui concerne la gestion du risque, cette notion reste confuse : elle vient du monde assurantiel, les politiques de GDR ayant pour objet de diminuer les risques, c'est-à-dire les coûts pour l'assureur, en l'espèce l'assurance maladie. Or, nous parlons de notre côté de risque sanitaire ou de risque dans l'organisation des soins : les cultures sont donc différentes mais il est intéressant de travailler à leur rapprochement. Dans mon ARS, cette politique a bien fonctionné, l'agence et l'assurance maladie s'entendant pour mettre en oeuvre les dix priorités définies nationalement plus des actions locales ciblées, par exemple en ce qui concerne la mauvaise utilisation des antibiotiques. Sur ce dernier dossier, nous avons même obtenu les fichiers de l'assurance maladie...
M. Jacky Le Menn, rapporteur . - Pourtant, le partage des données semble avoir posé beaucoup de problèmes entre l'assurance maladie et les ARS ?
M. Christian Lahoute . - Sur ce point précis, cela a bien fonctionné dans ma région mais il est vrai que, de manière générale, obtenir des données de l'assurance maladie a toujours été difficile.
M. Jacques Raimondeau . - On le voit bien, les choses varient sensiblement d'une région à l'autre, ce qui révèle un éclatement sanitaire du pays qui n'est pas satisfaisant.
En ce qui concerne les URPS, l'implication des professionnels libéraux est variable selon les régions et les sujets. Nous sommes au début du processus mais nous attendons encore les bénéfices de la création d'un lieu d'échanges et de dialogue entre l'ensemble des professionnels libéraux, pas entre les seuls médecins.
M. Jacques Bailly . - Des confusions existent sur la notion de gestion « du » risque ou de gestion « des » risques : est-ce une approche assurantielle ou sanitaire ? C'est une question que nous devons collectivement nous poser. D'un point de vue sanitaire, nous devons également nous préoccuper de la préparation des crises, de leur anticipation, ce qui est de plus en plus difficile en raison des baisses d'effectifs.
Audition de Mme Sabine FOURCADE,directrice générale de la cohésion sociale (mercredi 11 septembre 2013)
M. Yves Daudigny , président . - Nous poursuivons notre après-midi d'auditions en recevant Mme Sabine Fourcade, directrice générale de la cohésion sociale (DGCS). Nous souhaitons dresser un premier bilan de la mise en place des ARS et tracer des pistes d'évolution. Dans ce but, nous recevons l'ensemble des administrations centrales concernées et cette audition portera principalement sur le volet médico-social des ARS. Quelles ont été les conséquences de la création des agences sur le secteur médico-social ? Comment fonctionne le pilotage national des ARS ? Quel degré d'autonomie donner aux agences, notamment en termes financiers ? Voilà quelques questions générales. Je vous laisse tout de suite la parole avant que mes collègues ne vous interrogent plus précisément.
Mme Sabine Fourcade, directrice générale de la cohésion sociale . - La création des ARS a permis aux administrations centrales et aux caisses de sécurité sociale concernées d'engager une réflexion collective sur la façon d'appréhender le secteur médico-social. Des progrès peuvent encore être réalisés mais il s'agit d'une première étape vers une approche décloisonnée des enjeux médico-sociaux.
Le Conseil national de pilotage (CNP) des ARS réunit tous les quinze jours les directeurs d'administration centrale et des caisses de sécurité sociale, qui doivent y être présents en personne. L'ordre du jour est à chaque fois scindé en deux temps, le premier consacré à des réflexions transversales, le second à l'examen des circulaires et instructions qui seront transmises aux ARS. Cet examen systématique par le CNP permet à l'information de circuler et oblige chaque directeur à « plancher » devant ses collègues pour expliquer l'opportunité des mesures envisagées et des instructions qui en découlent. En ce sens, le CNP permet une meilleure connaissance mutuelle entre les secteurs des soins de ville, de l'hôpital et du médico-social. On peut donc dire que le CNP est une instance qui fonctionne.
Par ailleurs, le secrétaire général des ministères sociaux réunit chaque mois les directeurs généraux pour des réunions de travail et d'échanges. S'y ajoute le dialogue de gestion annuel qui s'effectue dans le cadre des contrats pluriannuels d'objectifs et de moyens (Cpom) conclus entre l'Etat et les ARS. L'année 2013 marque la fin de la première génération des Cpom. Nous travaillons actuellement à ce que les prochains contrats soient plus stratégiques et prennent davantage en compte les enjeux de transversalité.
Au final, une réflexion collective s'est mise en place au niveau central et avec les ARS, ce qui permet de mieux comprendre les points de vue et priorités de chacun. L'objectif, dans la perspective des deuxièmes générations de Cpom et de programmes régionaux de santé (PRS), est d'arriver à plus de transversalité dans la construction de l'offre de santé dans chaque région.
La question de l'autonomie des ARS renvoie à celle de la capacité que peuvent avoir le CNP et les administrations centrales à définir des objectifs et une stratégie claire. S'ils y parviennent, alors les ARS pourront effectivement être plus autonomes dans la conduite des politiques sur le terrain. J'estime qu'il convient de davantage développer les marges de manoeuvre des ARS.
M. Jacky Le Menn, rapporteur . - Le rapport du comité des sages présidé par Alain Cordier, dont nous avons pu avoir certains échos, prône un décloisonnement radical des secteurs sanitaire, médico-social et ambulatoire. Il souligne qu'une organisation des soins plus collaborative permettrait de réduire les dépenses inappropriées tout en préservant l'intérêt général et en répondant aux besoins des populations les plus fragilisées. Il me semble que la loi HPST, en créant les ARS, s'était déjà fixé les mêmes objectifs. Comment percevez-vous, dès lors, cette critique en creux des ARS ?
Mme Sabine Fourcade . - L'objectif est partagé et le diagnostic consensuel. Nous savons que le système de santé est trop cloisonné et que la prise en charge sur le long terme de maladies chroniques devient un enjeu central en raison de l'allongement de la durée de la vie et des innovations technologiques. L'organisation du système de santé telle que nous l'avons connue est donc aujourd'hui dépassée. Un rapport du Haut Conseil pour l'avenir de l'assurance maladie (Hcaam) estime qu'une meilleure organisation du parcours de santé permettrait de générer deux milliards d'euros d'économies pour l'assurance maladie. L'enjeu est d'arriver à mettre en oeuvre ce parcours.
Les ARS doivent développer leur capacité à avoir une vision globale qui leur permette de faire évoluer l'offre de soins entre les différents secteurs. Tout cela est encore compliqué et il conviendrait de rendre plus fluide le mécanisme de fongibilité asymétrique créé par la loi HPST. Nous savons qu'une place dans le secteur sanitaire est plus coûteuse qu'une place dans le secteur médico-social. Lorsqu'elles effectuent une requalification de l'offre, les ARS devraient être en mesure d'utiliser les économies réalisées plutôt que celles-ci remontent directement au niveau national. Il s'agit d'une évolution à laquelle nous réfléchissons tout comme nous songeons à revoir la procédure d'appel à projets afin de mieux l'adapter aux mécanismes de transformation de l'offre.
Il convient cependant de noter que la grande majorité des crédits de l'Ondam sont aujourd'hui des crédits de fonctionnement affectés à des structures dont l'organisation demeure rigide.
M. Jacky Le Menn, rapporteur . - Est-ce que les crédits dégagés par la fongibilité asymétrique peuvent être récupérés par les ARS ? Ces crédits pourraient-ils être intégrés dans le FIR ?
Mme Sabine Fourcade . - Actuellement, quand une structure se transforme, les crédits remontent au niveau national. Au final, personne n'est incité financièrement à effectuer ces transformations. L'intérêt d'utiliser le FIR serait de conserver ces crédits au niveau régional. Pour le moment, les crédits qui abondent le FIR demeurent relativement fléchés. Si des crédits libres d'emploi venaient l'abonder, les marges de manoeuvre des ARS seraient renforcées.
M. Jacky Le Menn, rapporteur . - Ce qui pourrait contribuer à la réalisation des objectifs fixés dans le PRS.
Mme Sabine Fourcade . - Ce sont surtout des crédits d'intervention qui abondent le FIR, peu des crédits de fonctionnement. Cela pourrait être envisagé grâce à une réforme des mécanismes de fongibilité.
Il faut cependant souligner un paradoxe. Lorsqu'il vote l'Ondam chaque année, le Parlement se prononce sur sa répartition par sous-objectifs, c'est-à-dire par grandes politiques. Si le décloisonnement entre ces sous-objectifs était total, cela signifierait une perte de contrôle de la part du Parlement. Il faut donc trouver le bon équilibre entre la fixation d'objectifs nationaux et la capacité des ARS à adapter ces objectifs aux réalités des territoires.
M. Gérard Roche . - Fluidifier les parcours de santé est nécessaire. Mais l'approche ne peut pas être uniquement financière. Les niveaux de soins délivrés dans les secteurs sanitaire et médico-social sont aujourd'hui beaucoup trop éloignés pour que les parcours puissent être fluides. Il serait nécessaire de développer un niveau d'établissements intermédiaire entre l'hospitalisation et le médico-social. Cela suppose d'y consacrer les crédits nécessaires.
Mme Sabine Fourcade . - Adapter la prise en charge aux situations individuelles est possible. C'est notamment ce qui a été réalisé dans le cadre du plan Alzheimer avec ce qui a été appelé « les gestionnaires de cas ». Il est donc possible d'améliorer les parcours de soins en effectuant des efforts supplémentaires en termes d'offre et de moyens. Le rapport du Hcaam montre cependant que, globalement, une meilleure organisation du parcours de santé doit permettre de générer des économies.
Je crois beaucoup aux leçons que nous pourrons tirer de l'expérimentation du parcours de santé des personnes âgées en risque de perte d'autonomie (Paerpa). Des financements supplémentaires sont en effet alloués, par exemple pour assurer la présence d'une infirmière de nuit en établissement d'hébergement pour personnes âgées dépendantes (Ehpad) afin d'éviter les hospitalisations d'urgence, coûteuses et peu souhaitables pour le patient. Nous développons également l'hospitalisation à domicile dans les établissements médico-sociaux, ce qui permet d'y délivrer des soins complexes.
M. Jacky Le Menn, rapporteur . - Quel regard portez-vous sur le fonctionnement des conférences régionales de santé et de l'autonomie (CRSA) ? Quel a été leur rôle dans l'élaboration des PRS ? Leur avis a-t-il permis d'influer sur les projets initiaux ?
Mme Sabine Fourcade . - Tout exercice de concertation présente le risque de tourner à vide. En l'espèce, je pense que les CRSA ont permis d'améliorer les projets des ARS. Aujourd'hui, les vingt-six PRS sont de qualité variable et n'ont pas tous profité des mêmes conditions de concertation. L'objectif, pour la deuxième génération de PRS, est d'améliorer leur qualité, de renforcer le cadrage national et d'aller plus loin dans la concertation. L'objectif du guide méthodologique édité par la DGCS sur l'élaboration des schémas régionaux d'organisation médico-sociale (Sroms) est justement d'encourager les ARS à davantage se concerter avec les conseils généraux. Le processus de construction des PRS doit être plus itératif, ce qui sera possible si les responsabilités de chacun des acteurs sont davantage clarifiées.
M. Jacky Le Menn, rapporteur . - Plus généralement, quelle est votre vision de la démocratie sanitaire et de la place que doivent y tenir les patients et les élus ?
Mme Sabine Fourcade . - Le développement de l'offre médico-sociale relève pour l'essentiel de la responsabilité des élus, en particulier des conseils généraux. Le directeur général de l'ARS, qui est responsable de l'offre de soins, doit donc se coordonner avec le président du conseil général et prendre en compte les projets lancés sur les territoires. Il y a des légitimités concurrentes.
M. Jacky Le Menn, rapporteur . - De leur côté, les présidents de conseils généraux travaillent très directement avec les associations présentes dans les instances de démocratie sanitaire. Dans le secteur médico-social, on a parfois l'impression que dorénavant deux logiques différentes cohabitent sans se rejoindre, ce qui peut nuire à la bonne définition des différents plans.
Mme Sabine Fourcade . - Il est vrai qu'on constate une certaine méfiance entre les différents acteurs. Dans le domaine social, trois légitimités concurrentes devraient pouvoir se combiner : celle des associations, qui jouent historiquement un rôle très fort ; celle des conseils généraux, qui a été confortée par la décentralisation ; enfin celle de l'Etat. En outre, depuis la loi de 2002, la participation des usagers est devenue une priorité. Dans le domaine social et médico-social, parvenir à trouver un accord entre ces différents acteurs sans que l'un prenne le dessus sur les autres est le seul moyen d'avancer. Tous les acteurs doivent en être convaincus. Même si l'exercice a pu sembler relativement formel dans un premier temps, la définition des PRS, des schémas d'organisation et la programmation qui en découle constituent des outils puissants pour parvenir à ces accords.
M. Jacky Le Menn, rapporteur . - L'exercice est difficile. L'attribution des crédits des programmes interdépartementaux d'accompagnement des personnes handicapées et de la perte d'autonomie (Priac) demeure par exemple problématique.
Mme Annie David, présidente de la commission des affaires sociales . - Tous les acteurs que vous mentionnez sont légitimes mais leurs pouvoirs ne sont pas nécessairement équivalents. Au final, ce sont les ARS qui détiennent le pouvoir financier. Dans mon département, nous avons eu le plus grand mal à obtenir les crédits nécessaires au fonctionnement d'un établissement d'aide par le travail (Esat) qui en avait pourtant le plus grand besoin.
Mme Sabine Fourcade . - Le cas des Esat est particulier dans la mesure où ils sont entièrement financés par l'Etat. En revanche, pour les Ehpad, des places nouvelles ne peuvent être créées que si l'ARS et le conseil général parviennent à se mettre d'accord. L'existence de plusieurs financeurs encourage à la négociation mais crée également de la complexité et peut entraîner des blocages. Dans tous les cas, les financeurs doivent rendre des comptes. Les Cpom conclus avec les ARS fixent ainsi des objectifs en termes de réduction des écarts infra-régionaux, de développement des services ou de délais entre la décision de création de places et leur mise en oeuvre effective. A ce titre, les CRSA devraient être des lieux où les directeurs généraux d'ARS puissent rendre compte de la mise en oeuvre de leurs projets et de la façon dont les crédits médico-sociaux sont consommés.
M. Gérard Roche . - Cette gestion entre partenaires divers est difficile, même si la conclusion de conventions tripartites et la mise en oeuvre des appels à projets ont permis de faire avancer la situation. Pour autant, reste la question lancinante de la participation de 30 % à la charge de conseils généraux en ce qui concerne le financement des aides-soignantes...
Parfois, des personnes accueillies en Ehpad ne sont pas en mesure de payer le reste à charge car elles conservent un autre domicile et ne peuvent donc pas percevoir d'aide au logement. Peut-être faudrait-il réfléchir à assouplir le dispositif, même si cela est nécessairement coûteux.
Mme Sabine Fourcade . - Ce sont des questions de ce type que nous étudions dans le cadre de l'expérimentation Paerpa. Huit territoires ont été sélectionnés sur lesquels l'Etat, les conseils généraux, les associations, l'assurance maladie et les caisses d'assurance vieillesse se mettent d'accord pour décloisonner la prise en charge. On peut, par exemple, imaginer que l'assurance maladie finance le forfait hébergement lorsque le séjour en Ehpad se substitue à des journées d'hospitalisation. Est également prévue la possibilité pour les conseils généraux ou les caisses d'assurance vieillesse de financer des surplus de charges au moment du retour à domicile après un séjour à l'hôpital. L'objectif est d'identifier les points de rupture et de voir comment les financeurs peuvent agir pour garantir un peu plus de souplesse dans la prise en charge.
M. Jacky Le Menn, rapporteur . - Quelle est votre perception du fonctionnement du CNP ? Le manque de pilotage stratégique a été souligné par la Cour des comptes et par plusieurs des personnes que nous avons auditionnées. Comment améliorer cela ?
Mme Sabine Fourcade . - Le CNP permet à tous les directeurs d'administration centrale et de caisses de s'exprimer sur la politique conduite par les autres acteurs. La liberté de parole y est totale. La présentation de la circulaire pour la campagne budgétaire dans le secteur médico-social donne ainsi lieu à discussion. Récemment, j'ai présenté une circulaire relative à la prise en charge des personnes présentant des difficultés particulières et qui relèvent de crédits spécifiques. Il s'agit d'un sujet complexe qui nécessite la mobilisation de compétences nombreuses. Pour prendre en charge ce type de public, l'ensemble des administrations centrales sont obligés de travailler ensemble. L'organisation est encore perfectible mais s'obliger à étudier ensemble les projets engagés constitue une avancée réelle.
Le CNP a d'ailleurs inspiré la création d'un « Comex » chargé de l'animation du réseau des directions régionales de la jeunesse, des sports et de la cohésion sociale (DRJSCS).
M. Yves Daudigny, président . - A la suite des nombreuses auditions que nous avons menées, on est parfois amenés à s'interroger sur qui pilote réellement la santé en France ! Le ministre, bien sûr, mais au niveau administratif ? Les différentes administrations centrales, le CNP, l'assurance maladie ? La création des ARS a constitué un bouleversement dans les régions mais l'onde s'est-elle propagée jusqu'au niveau central ? Sans aller jusqu'à la création d'une agence nationale de santé, qui pose la question de la responsabilité politique, ne faudrait-il pas s'engager vers plus d'intégration entre les administrations centrales ?
Mme Sabine Fourcade . - L'assurance maladie est présente au CNP. J'estime que les changements doivent intervenir progressivement. La création des ARS constitue un premier pas important. Le CNP a permis d'engager un dialogue qui n'existait pas auparavant et il exerce pleinement son rôle de filtre.
M. Yves Daudigny, président . - Au niveau régional, le changement n'a pas été progressif !
M. Jacky Le Menn, rapporteur . - La question de la répartition des compétences entre les ARS et l'assurance maladie est particulièrement prégnante en matière de gestion du risque.
Mme Sabine Fourcade . - Les enjeux liés à la gestion et au partage des fichiers informatiques sont en effet importants. Je note cependant que les caisses primaires d'assurance maladie (Cpam) et les ARS ont prouvé qu'elles savaient travailler ensemble, par exemple pour la gestion des médicaments dans les Ehpad.
Audition de M. Thomas FATOME, directeur de la sécurité sociale (mercredi 11 septembre 2013)
M. Jacky Le Menn , rapporteur . - Nous recevons maintenant M. Thomas Fatome, directeur de la sécurité sociale, que je tiens à remercier d'avoir accepté de participer à nos travaux et qui sera le dernier directeur d'administration centrale à être entendu dans le cadre de la mission. M. le directeur, après avoir dressé un premier bilan général de la mise en en place des agences régionales de santé (ARS), je vous propose de vous arrêter plus particulièrement sur leurs relations avec le niveau national, ainsi que sur les conditions de définition et de mise en oeuvre de leur autonomie stratégique et financière.
Avant de donner la parole à M. Fatome, je tiens à signaler que notre commission a, ce matin, émis un avis favorable à la création d'un septième sous-objectif de l'Objectif national des dépenses d'assurance maladie (Ondam) dédié au Fonds d'intervention régional (FIR). Vous pourrez sans doute nous éclairer sur les buts poursuivis dans le cadre de la définition de ce sous-objectif ainsi que sur les projets d'évolution de ce fonds.
M. Thomas Fatome, directeur de la sécurité sociale. - La DSS est directement concernée par le sujet des ARS au regard des responsabilités qui lui sont confiées en terme de régulation du système de santé et plus particulièrement en terme de pilotage de l'Ondam. Compte tenu des nombreuses compétences confiées aux ARS, le pilotage et le dialogue entre le niveau national et le niveau régional sont déterminants dans un contexte marqué par la moindre augmentation de l'Ondam et la nécessaire réalisation des objectifs fixés dans le cadre de la loi de financement de la sécurité sociale votée par le Parlement.
Je tiens à rappeler qu'après la constitution des ARS, la direction de la sécurité sociale a très vite reçu pour mandat du Conseil national de pilotage (CNP) d'animer, en lien étroit avec le secrétariat général, la démarche de gestion du risque des ARS. Nous avons ainsi contribué à la rédaction des dix premiers programmes de gestion du risque, programmes progressivement étendus aux sujets relatifs à la pertinence des soins puis au processus de soins. Il nous importe aujourd'hui d'assurer le pilotage de ce programme national dont la mise en oeuvre a été confiée aux ARS et de renforcer le dialogue que nous entretenons avec les agences en ce domaine.
Concernant la création des ARS, je pense qu'il s'agit d'une plus-value forte dans un système régional structurellement éclaté. Le fait qu'un seul acteur soit désormais responsable des politiques d'organisation des soins et de santé publique au niveau régional est un gage d'efficacité.
La seule nuance que j'apporterais à cette plus-value concerne le périmètre du champ de compétences et d'interventions confiées aux ARS, dont l'importance constitue un véritable défi tant pour les agences que pour les structures chargées du pilotage national.
Si je ne remets pas en cause ce choix - y en avait-il d'autres ? - il faut bien en mesurer les conséquences. Le directeur d'une ARS s'occupe ainsi aujourd'hui de la restructuration des établissements de santé, de l'organisation de la permanence des soins ambulatoires, de la qualité des eaux de baignade, des faits de violences dans des établissements accueillant des personnes âgées, de l'établissement des programmes d'éducation thérapeutique...
Je ne fais pas partie de ceux qui estiment que le pilotage national est trop pesant. D'une part, il me semble normal, compte tenu de l'ampleur des compétences des ARS, que des instructions ou des demandes d'information leurs soient régulièrement adressées. Il s'agit de la contrepartie logique du choix réalisé lors de la création de ces structures. Par ailleurs, si le rôle des ARS est d'assurer la déclinaison au niveau territorial de la stratégie nationale de santé qui se dessine, j'estime que nous restons dans un système nécessitant une politique de santé nationale forte et d'un pilotage national des ARS affirmé. Il faut donc assumer l'envoi de directives, la fixation d'objectifs et l'exigence d'un véritable reporting.
En résumé, si les ARS disposent d'une grande autonomie du fait de leur statut d'établissement public, elles demeurent les acteurs d'une politique nationale de santé. Ceci ne minore pas, bien entendu, la nécessité d'être vigilant sur la nature et l'importance des demandes qui leurs sont faites.
Le CNP incarne aujourd'hui ce pilotage national. Il a fait la preuve de son utilité en facilitant la coordination entre les différentes directions du ministère de la santé d'une part ainsi qu'entre ce ministère et l'assurance maladie d'autre part. J'estime toutefois que la fonction tête de réseau doit être renforcée afin d'assurer le pilotage d'un réseau d'établissements publics, opérant sur un champ extrêmement large, dirigés par des directeurs nommés en conseil des ministres et poursuivant des objectifs parfois difficilement conciliables.
Le FIR est une création pertinente qui répond à un besoin d'autonomie et de fongibilité des crédits dévolus aux ARS. Les agences s'emparent progressivement de cet outil dont la montée en charge a été importante et rapide, pour réaliser des réaffectations de moyens et des réorganisations, notamment en matière de permanence des soins ambulatoires. Une part de plus en plus importante de crédits non fléchés y sont d'ailleurs affectés afin d'accroitre les marges de manoeuvre des agences quant à leur utilisation.
Il était important que le FIR prenne une place pleine et entière dans l'Ondam dans la mesure où, à l'heure actuelle, il n'est pas pris en compte en tant que tel dans la construction de l'objectif. Compte tenu des montants mobilisés, il est apparu indispensable aux deux ministres concernés de saisir les commissions parlementaires compétentes sur l'opportunité de faire du fonds un nouveau sous-objectif de l'Ondam. Ceci traduit l'importance accordée à cet instrument dans le financement de la politique de soins. La DSS veillera d'ailleurs à la qualité du reporting réalisé par les ARS concernant l'utilisation des crédits du fonds.
La DSS a été chargée du projet relatif à la définition de parcours de soins des personnes âgées en risque de perte d'autonomie (Paerpa) en raison de son expérience dans la mise en oeuvre de processus analogues, en particulier les expérimentations concernant les nouveaux modes de rémunération des professionnels de santé (NMR).
La création des ARS ne s'est pas faite dans une totale sérénité. Pour autant, et même si l'on peut encore réfléchir à la définition de process plus opérationnels, la plupart des difficultés ont été aplanies. Un modus operandi a été trouvé afin de permettre aux ARS d'exercer pleinement leurs compétences et de poursuivre les programmes d'action engagés par l'assurance maladie en matière de maitrise médicalisée et de gestion du risque. La direction de la sécurité sociale veille aujourd'hui à faire vivre ces logiques. Les résultats obtenus reflètent d'ailleurs ce rapprochement stratégique et la mobilisation partagée des ARS et de l'assurance maladie sur ces programmes.
M. Jacky Le Menn, rapporteur. - Des nombreux intervenants nous ont signalé que les statisticiens des ARS avaient difficilement accès aux données de l'assurance maladie. Les données qu'ils contiennent sont pourtant nécessaires aux agences pour définir les programmes régionaux de gestion des risques.
M. Thomas Fatome . - Il est effectivement indispensable que les ARS aient accès aux données qui leur permettent d'exercer leurs missions.
M. François Godineau, chef de service à la DSS . - Dans la récente période de transition, il a fallu veiller à ce que la nature et l'étendue des accès aux bases de données octroyés aux personnels de l'assurance maladie transférés dans les ARS correspondent aux nouvelles missions qui leur ont été confiées.
Les dispositions législatives en vigueur tendent à protéger les données de santé en réservant aux médecins l'accès à ces données individuelles à caractère médical. Face à ces dispositions complexes, les ARS ont veillé à ce que l'accès aux données soit correctement protégé. Si, en interne, nous avons réaffirmé le principe de l'ouverture des bases de données, nous demeurons en discussion avec la Commission nationale de l'informatique et des libertés (Cnil) concernant le degré d'accès aux données individuelles que chaque ARS est en droit de revendiquer au regard de ses missions. La commission veut en effet écarter tout risque de réidentification des personnes par croisement.
Les statisticiens ont quant à eux une lecture assez pertinente de la situation : étant couverts par le secret de la statistique, ils estiment pouvoir accéder aux données individuelles dans la mesure où le produit de leurs travaux ne pose aucun problème.
Afin d'avancer sur le sujet, nous avons fourni à la Cnil des éléments visant à assurer l'accès aux bases moyennant la mise en place de mécanismes garantissant le respect de la confidentialité des données de santé. Nous reviendrons d'ailleurs devant le Parlement avec des propositions de modifications législatives dans le cadre de la discussion de la prochaine loi de santé publique pour clarifier cette situation.
M. Thomas Fatome. - Pour conclure mon propos, je pense que le renforcement du pilotage national devrait s'incarner dans une contractualisation resserrée sur un nombre d'objectifs et d'actions limités assortis d'indicateurs permettant d'en mesurer l'efficacité. Bien qu'il soit sans doute délicat d'isoler la dizaine d'actions ou d'objectifs prioritaires d'une ARS dans un champ de compétences aussi étendu...
M. Jacky Le Menn, rapporteur. - Ce champ n'est-il pas trop large ?
M. Thomas Fatome. - S'il peut peut-être y avoir quelques ajustements à la marge, je pense qu'il serait aujourd'hui difficile de revenir en arrière. Il faut donc se donner les moyens de gérer cette palette de compétences.
M. Jacky Le Menn, rapporteur. - Ne serait-il pas possible d'alimenter le FIR avec les crédits non consommés dans le cadre de l'Ondam et qui remontent aujourd'hui au niveau national ?
M. Thomas Fatome. - Cette préoccupation rejoint les travaux menés par la DSS sur le sujet, dont j'ai bon espoir qu'ils se traduisent par des dispositions législatives dans le cadre du projet de loi de financement pour 2014. Il s'agit de permettre que les sommes non consommées qui remontent aujourd'hui au niveau national, notamment à l'occasion d'opérations de transformation d'établissements, puissent à l'avenir rester au niveau de l'ARS et être consommées au niveau local.
Nous travaillons aussi sur le renforcement de la fongibilité, au niveau territorial, entre différentes enveloppes fermées de l'Ondam, notamment les dotations destinées aux établissements de santé non tarifés à l'activité. Il y aura certainement, dans le cadre du PLFSS, des leviers nouveaux allant de pair avec le poids grandissant du FIR et traduisant cette logique de fongibilité et d'incitation aux évolutions des organisations.
M. Jacky Le Menn, rapporteur. - Certains souhaitent aller beaucoup plus loin en matière de fongibilité des crédits. Qu'en pensez-vous ?
M. Thomas Fatome. - Autant je suis favorable à l'élargissement des conditions de la fongibilité liée aux opérations de transformation d'établissements, autant j'ai du mal à comprendre l'idée d'une fongibilité entre des enveloppes fermées et des enveloppes ouvertes que sont des dépenses de guichets comme la tarification à l'activité ou les soins de ville. Il s'agit de propositions qui ne me semblent pas tenir compte de la logique actuelle du système de financement de la santé.
M. Jean-Marie Vanlerenberghe. - On touche là un problème politique, à savoir la régionalisation complète de la santé. Nous sommes plutôt actuellement dans une déconcentration maitrisée.
M. Jacky Le Menn, rapporteur. - A cet égard M. Fatome est plus jacobin que girondin !
M. Thomas Fatome. - Il s'agit effectivement d'un choix politique majeur. Le système actuel repose néanmoins sur quelques grands principes - égalité d'accès aux soins, tarifs identiques au niveau national pour une consultation médicale ou un séjour à l'hôpital - et sur une politique de santé nationale qui doit se décliner en fonction des territoires.
A l'occasion d'une récente étude, j'ai d'ailleurs été frappé par le fait que toutes les ARS se sont posé les mêmes questions en matière de parcours de soins. Il s'agit de ce point de vue d'une déperdition d'énergie et de compétences liée à l'absence de pilotage et de prise en compte de bonnes pratiques existantes en matière d'organisation.
Il faut éviter que chaque ARS n'ait à mener un travail de réflexion, d'élaboration, de pilotage que nous gagnerions à mutualiser et à décliner.
M. Jean-Marie Vanlerenberghe. - Vous avez sans doute raison ! Il faut mutualiser les bonnes pratiques ! Mais il convient de ne pas se priver de l'esprit d'initiative qui permet de s'adapter aux réalités et aux besoins locaux. Cette liberté d'initiative doit s'appuyer sur des moyens renforcés au niveau territorial.
M. Thomas Fatome. - Sans vouloir « survendre » le FIR, je rappellerais que nous avons mis en place en très peu de temps un instrument permettant à un directeur d'ARS d'avoir la main sur des financements non négligeables. On peut se dire que ces 3 milliards d'euros sur les 180 milliards consacrés aux dépenses d'assurance maladie ne sont qu'une goutte d'eau. On peut aussi se féliciter que ces trois milliards existent aujourd'hui alors qu'ils n'existaient pas précédemment.
Cela pose d'ailleurs la question de la capacité opérationnelle des ARS à assumer la gestion de tels financements, cette gestion constituant une activité relativement nouvelle pour les équipes en place.
M. Jacky Le Menn, rapporteur. - A l'occasion de l'audition des représentants du syndicat des médecins inspecteurs de santé publique, ceux-ci nous ont indiqué qu'ils étaient déstabilisés par la nouvelle organisation qui leur était imposée.
M. Thomas Fatome. - La perte de repères liée à la réorganisation est compréhensible. Il faut s'attacher à redonner à ces agents une vision, un sens et un positionnement dans les nouveaux organigrammes. En même temps la création des ARS et du CNP visait à remettre en cause des modes de pilotage que personne ne maitrisait vraiment.
Dans le cadre de ce nouveau mode de pilotage, il faut veiller à animer les métiers des agents. Nous réunissons en ce qui nous concerne, deux fois par an, les équipes chargées de la gestion du risque au sein des ARS afin d'échanger sur les bonnes pratiques et les dysfonctionnements constatés sur le terrain.
M. François Godineau. - On peut concevoir que pharmaciens et médecins inspecteurs, qui appartiennent à des corps ayant vécu plusieurs réorganisations, soient déstabilisés. Mais l'organisation actuelle offre néanmoins des potentialités supérieures aux précédentes.
M. Jacky Le Menn, rapporteur. - Les syndicats ont insisté sur la perte d'indépendance de ces agents. Si l'on croit aux ARS, il faut bien se préoccuper également des malaises que leur création a pu faire naître chez les personnels concernés. Il s'agit alors de leur redonner confiance dans un projet d'ensemble dont personne n'a à ce jour contesté le bien-fondé.
M. Claude EVIN, directeur général de l'Agence régionale de santé d'Ile-de-France (mercredi 18 septembre 2013)
M. Yves Daudigny, président . - Nous recevons aujourd'hui Claude Evin, directeur général de l'Agence régionale de santé d'Ile-de-France (ARS). Je vous remercie d'avoir accepté de participer à nos travaux. Nul besoin de rappeler ici que, au-delà de votre fonction actuelle, vous avez une grande expérience du monde de la santé, tant au travers de responsabilités ministérielles que de fonctions associatives, notamment comme président de la Fédération hospitalière de France (FHF).
Nous souhaitons « utiliser » cette expertise dans le cadre de la préparation par Jacky Le Menn et Alain Milon d'un rapport d'information sur le bilan mais aussi les perspectives d'évolution des ARS.
M. Claude Evin, directeur général de l'ARS d'Ile-de-France . - Le législateur avait pour objectif, en créant les ARS, de disposer d'un outil de pilotage régional de l'ensemble des problématiques de santé couvrant notamment toute l'offre de soins, mais aussi le secteur médico-social, la prévention ou des fonctions régaliennes (par exemple en ce qui concerne les étrangers malades, sujet très important dans une région comme l'Ile-de-France). Cet objectif a été atteint et les agences fournissent une visibilité sur l'ensemble de ce champ, ce qui n'existait pas auparavant. Elles ont permis de simplifier le paysage administratif et d'accroître l'efficience dans l'utilisation des moyens publics.
Il peut encore subsister des insatisfactions, des cloisonnements ou des défauts dans la fluidité ou la transversalité mais les ARS, qu'il était nécessaire de mettre en place, apportent beaucoup d'éléments positifs en termes de gouvernance ou de cohérence de l'action publique.
Il est vrai que nous ne disposons pas de tous les outils nécessaires pour faire face à l'ensemble de nos missions, par exemple pour financer certaines actions dans le secteur ambulatoire. Ainsi, en Ile-de-France, l'Union régionale des professionnels de santé (URPS) a élaboré une étude sur les cabinets de groupe qui révèle une certaine fragilité lorsqu'un associé quitte le cabinet, par exemple pour partir en retraite ; or, dans ce cas, nous ne disposons pas d'outils. Les maisons de santé pluridisciplinaires peuvent apporter des solutions mais ne constituent pas la seule modalité d'organisation des structures de soins de ville.
M. Jacky Le Menn, rapporteur . - Les compétences et les missions des ARS ne sont-elles pas trop larges ? Sont-elles toutes complémentaires ? Les agences sont-elles à même de les exercer pleinement ?
M. Claude Evin. - En définitive, nos missions sont de deux ordres : protéger la population et organiser le service à lui rendre. Il existe donc une certaine cohérence. Par exemple, la question de l'habitat insalubre constitue un vrai problème de santé publique et relève donc pleinement de notre responsabilité, même si - bien évidemment - nous devons exercer notre compétence en collaboration avec l'ensemble des acteurs, dont les services de l'Etat. La question des risques, notamment environnementaux, est intimement liée à l'organisation des établissements de santé. L'ensemble de nos missions sont donc clairement imbriquées.
D'ailleurs, telle a été notre démarche en Ile-de-France au moment de l'élaboration du projet régional de santé (PRS) : nous sommes partis du postulat que l'état de santé dépend de nombreux facteurs, dont le premier n'est pas, en définitive, l'offre de soins. Aujourd'hui, nous travaillons, dans cette même optique, sur l'impact des politiques publiques sur la santé. Il ne s'agit pas pour autant de tout faire nous-mêmes mais de dialoguer avec nos partenaires sur ces questions.
Nous rencontrons une difficulté importante : les missions ont augmenté, notamment par rapport à la situation qui prévalait avant la création des ARS, et en même temps nous subissons, comme l'ensemble des administrations publiques, des diminutions d'effectifs. En Ile-de-France, le plafond d'emplois de l'agence a baissé de 8,4 % entre 2010 et 2013.
Par ailleurs, le législateur n'a pas toujours facilité la transversalité, par exemple en créant trois schémas régionaux au sein du projet régional de santé (PRS) : ceci ne peut qu'apporter du cloisonnement même si nous développons des démarches transversales, notamment en ce qui concerne la prise en charge des personnes âgées.
M. Jacky Le Menn, rapporteur . - Durant nos auditions, nous avons beaucoup abordé la question du fonds d'intervention régional (FIR). Pensez-vous que le FIR doive être élargi ? Selon vous, comment doit-il évoluer ?
M. Claude Evin. - La démarche de fongibilité est tout à fait positive mais il ne faut pas oublier que les crédits qui ont été ainsi rassemblés préexistaient et nous devons évidemment tenir compte des actions déjà financées, ce qui apporte de la rigidité dans la gestion du FIR. Par ailleurs, le FIR finance des actions de nature variée, il ne se limite pas à des « interventions » mais englobe aussi du fonctionnement comme les crédits destinés à la permanence des soins.
M. Jacky Le Menn, rapporteur . - En 2012, la permanence des soins représentait même la majorité des crédits du FIR...
M. Claude Evin. - Exactement. Avant de faire évoluer le FIR, nous devons savoir précisément à quoi il doit servir. Nous ne devons pas avoir la prétention de lui faire financer toutes nos missions et il ne doit pas rassembler des actions trop hétérogènes.
M. Jacky Le Menn, rapporteur . - Vous souhaitez que le FIR réponde à une logique définie ?
M. Claude Evin. - Oui. Par exemple, je ne suis pas certain que le fonds doive financer les expérimentations ou les actions en matière de parcours de santé, parcours pour lesquels nous devons avoir une réflexion sur le meilleur mode d'allocation des ressources.
Par ailleurs, l'objectif poursuivi par la création du FIR au moment de la loi de financement pour 2012 a rencontré des difficultés de mise en oeuvre : alors que certaines actions que nous voulions financer nécessitent du temps de préparation et une certaine visibilité pluriannuelle, par exemple pour les systèmes d'information, nous avons constaté, sans que cela ait été anticipé, que les crédits non consommés n'ont pas été reportés l'année suivante. Nous avons ainsi perdu des crédits sur lesquels des opérations étaient précisément envisagées. Si nous voulons donner son sens au mot « intervention », il faut assurer une certaine pluri-annualité dans la gestion des crédits et j'espère qu'une disposition législative pourra apporter une solution en ce sens.
Plus généralement, le FIR ne devrait pas financer des mesures pérennes.
M. Jacky Le Menn, rapporteur . - La loi HPST a posé le principe d'une fongibilité asymétrique entre les secteurs sanitaire et médico-social mais lorsqu'il y a restructuration et transformation de places de l'un vers l'autre, les crédits « remontent » au niveau national et ne restent pas dans la région. Qu'en pensez-vous ?
M. Claude Evin. - Je vous confirme que c'est bien la situation que nous connaissons. Mais est-ce au FIR d'apporter une réponse à cette question ? Nous devons plutôt disposer de possibilités de fongibilité entre différentes sources de financement. Pour construire des parcours de santé, comme nous commençons à le faire dans le Nord-Est de Paris au-travers de l'expérimentation prévue dans la dernière loi de financement, nous devons décloisonner car l'objectif de réduire les hospitalisations des personnes âgées nécessite de mobiliser des crédits autres que ceux destinés aux urgences.
M. Georges Labazée . - Dans mon département, l'ARS a demandé au conseil général, au motif d'une absence de fongibilité des crédits, de financer des groupes électrogènes dans certains établissements pour personnes âgées. Le FIR ne devait-il pas justement répondre à ce type de question ? Et ne s'agit-il pas d'un transfert larvé de financement ?
Par ailleurs, quelles sont les relations entre les ARS et la Caisse nationale de solidarité pour l'autonomie (CNSA) ? La situation apparaît complexe aux acteurs locaux ; ainsi, on nous renvoie souvent d'un interlocuteur à l'autre, par exemple en ce qui concerne les reliquats de crédits disponibles à la CNSA.
M. Claude Evin. - Il est vrai que certains projets ont pu, dans le passé, être « parachutés » de l'échelon national sans que l'ensemble des partenaires sur le terrain aient pu en discuter. Ceci tend à perturber la bonne mise en oeuvre des schémas régionaux et départementaux.
Les ARS et la CNSA ont construit un dialogue nécessaire et positif : la caisse attribue des moyens qui ne peuvent être mis en oeuvre que par un travail conjoint entre l'ARS et le conseil général, dans le cadre du schéma régional d'organisation médico-sociale (Sroms).
Une récente étude commandée par le Gouvernement révèle des explications diverses à la non-consommation de certains crédits de la CNSA : il arrive que les départements ne souhaitent pas participer au financement de tel ou tel projet, ce qui retarde l'engagement des fonds. Globalement, certains dossiers mettent du temps à aboutir, mais la procédure des appels à projets devrait accélérer les choses.
M. Georges Labazée . - Je m'interroge également sur les évolutions du programme interdépartemental d'accompagnement des handicaps et de la perte d'autonomie (Priac), qui constituait un outil de programmation négocié et concerté.
M. Claude Evin. - Du côté des ARS, c'est le Sroms qui sert de base à la planification. Il est vrai que le calendrier de préparation et d'adoption du schéma n'a pas nécessairement coïncidé avec celui des plans gérontologiques des départements. Le Priac constitue un outil de programmation régulièrement actualisé au travers duquel la CNSA attribue les places dans les établissements et services médico-sociaux. Je n'ai pas ressenti de difficultés particulières en Ile-de-France : la CNSA a par exemple pris en compte le retard particulièrement important de la région en termes de nombre de places destinées à accueillir des personnes handicapées.
M. René-Paul Savary . - Vous nous dites que la région Ile-de-France a bénéficié d'une attribution de crédits supérieure à sa part dans la population nationale. Cela m'inquiète quelque peu puisque nous nous situons tous dans une enveloppe fermée. Or, en Champagne-Ardenne, nous connaissons aussi d'importantes difficultés pour l'accueil des personnes handicapées.
M. Claude Evin. - Les crédits de l'assurance maladie destinés au secteur médico-social étaient auparavant attribués par les services de l'Etat. Avez-vous le sentiment que les choses étaient plus faciles avant la création des ARS ?
M. René-Paul Savary . - Les collectivités territoriales, en premier lieu les conseils généraux, élaboraient leur schéma en toute indépendance et en pleine responsabilité. Mais la création des ARS n'a pas nécessairement révolutionné le système...
M. Claude Evin. - Le Priac existait déjà et nous disposons dorénavant d'un schéma régional global qui ne s'intéresse pas seulement aux établissements d'hébergement pour personnes âgées dépendantes (Ehpad).
M. Jacky Le Menn, rapporteur . - Un rapport de l'Inspection générale des finances (IGF) publié il y a quelques mois proposait de gommer l'autonomie financière des hôpitaux, notamment en ce qui concerne le recours à l'emprunt, en confiant des compétences élargies aux ARS en la matière. L'objectif était de rétablir la confiance des banques dans les établissements de santé mais cette proposition a été très mal accueillie par le monde hospitalier.
M. Claude Evin. - Des textes réglementaires existent d'ores et déjà ; ils donnent certaines compétences aux ARS, notamment vis-à-vis d'établissements en difficulté. Le fait est que le caractère public des hôpitaux n'apporte plus une garantie suffisante aux banques pour qu'elles acceptent de prêter aussi facilement qu'à une période encore récente. On a même assisté au retrait complet de plusieurs banques de ce marché et à une nette diminution du nombre de celles qui répondent encore aux appels d'offres.
M. René-Paul Savary . - Notre commission a reçu ce matin le Premier président de la Cour des comptes qui nous a présenté le rapport annuel sur la sécurité sociale. Quel rôle peuvent jouer les ARS en termes de coûts de notre système de santé et d'économies à réaliser, notamment à l'hôpital ?
M. Claude Evin. - La loi a explicitement confié aux ARS la mission de contribuer au respect de l'Objectif national de dépenses d'assurance maladie (Ondam). Nous travaillons donc en permanence sur l'efficience de notre système de santé. Dans un rapport commun, l'IGF et l'Inspection générale des affaires sociales (Igas) estimaient que les dépenses de santé augmentent tendanciellement d'environ 4 % par an, alors même que la situation des finances publiques ne nous permet pas d'aller plus loin qu'environ 2,5 %. Il est donc nécessaire de maîtriser la dépense.
Pour cela, les ARS disposent de deux outils principaux : d'un côté, l'efficience de l'offre, qui concerne l'organisation des établissements ou des plateaux techniques, les achats hospitaliers, les investissements, les autorisations ou encore des programmes spécifiques pour les établissements dont les déficits sont particulièrement élevés ; de l'autre, la gestion du risque (GDR), conduite avec l'assurance maladie et qui touche des sujets divers comme les prescriptions hospitalières en sus des tarifs ou les transports sanitaires. Un exemple : en Ile-de-France, nous sommes passés de quatre-vingt-quatre sites disposant d'une permanence des soins chirurgicale en nuit profonde à trente et un, ce qui est suffisant dans un territoire comme le nôtre.
Les ARS ont donc une mission structurante d'organisation. Pour autant, on ne fera pas d'économies sur la santé et d'ailleurs l'Ondam progresse chaque année plus vite que la croissance. Notre objectif est de redéployer des moyens pour couvrir des besoins non couverts aujourd'hui.
M. Yves Daudigny, président . - Le dossier du service des urgences de l'Hôtel-Dieu soulève une double question : celle des urgences en général dans le système de santé et celle de la difficulté à réformer... D'un côté, on constate des rigidités fortes ; de l'autre, il y a une obligation de dépenser mieux pour conserver la qualité de la prise en charge et s'adapter aux évolutions de l'offre et de la demande de soins.
M. Claude Evin. - C'est un exemple tout à fait pertinent. Je voudrais rappeler qu'il s'agit d'un dossier ancien, puisqu'inscrit depuis plusieurs années dans le projet d'établissement de l'assistance publique. Certes l'Hôtel-Dieu est un très bel endroit mais il n'est plus adapté à certaines activités médicales. D'ailleurs, il n'y a plus sur place de services d'aval des urgences. Durant le premier semestre 2012, seulement 4 % des personnes qui sont passées par les urgences de l'Hôtel-Dieu ont été finalement hospitalisées.
Pour autant, même si le centre de Paris ne peut constituer un désert médical, il y existe un réel besoin de prise en charge, tant en accueil de proximité pour les habitants du quartier que pour les personnes de passage, y compris les touristes.
Le débat s'est focalisé sur la fermeture du service des urgences alors même qu'il ne s'agit nullement d'une fermeture « sèche » mais bien d'une transformation : le projet consiste à mettre en place une nouvelle organisation de l'accueil avec un plateau technique et des consultations ouvertes tous les jours de l'année et 24 heures sur 24. En outre, plusieurs structures hospitalières disposant de services d'urgences sont proches.
Donc, oui nous connaissons des difficultés pour faire évoluer les structures ; nous devons être attentifs, accompagner les projets et développer une force de conviction.
M. Yves Daudigny, président . - Lors des débats sur la loi HPST, les présidents de conseils généraux ont exprimé d'importantes réserves, voire de la méfiance ou des craintes, de peur que les compétences du département diminuent. Deux commissions consultatives ont été mises en place au sein des ARS, dont une relative au secteur médico-social. Quel bilan en tirez-vous ? Le dialogue entre les partenaires s'est-il institué ?
M. Claude Evin. - Du point de vue de l'agence, nous estimons que le dialogue avec les conseils généraux, notamment leurs présidents, est positif. Il ne s'est pas seulement noué dans le cadre de la commission spécifique qui a été créée ; il est permanent entre les services. Personnellement, je rencontre au moins une fois par an tous les présidents de conseils généraux de la région. Il peut naturellement exister des difficultés lorsque nous évoquons les questions de financement mais nous travaillons bien ensemble.
M. Jacky Le Menn, rapporteur . - Dans son rapport sur les ARS, la Cour des comptes évoquait l'an passé les difficultés qui peuvent exister dans les relations avec l'assurance maladie. Comment les choses se déroulent-elles en pratique, notamment en ce qui concerne les échanges de données ?
Dans le même rapport, la Cour s'interrogeait sur le rôle du Conseil national de pilotage (CNP). Quel regard portez-vous sur cette instance née en même temps que les ARS ?
M. Claude Evin. - Une part importante des personnels des Caisses régionales d'assurance maladie (Cram) a rejoint les équipes des ARS au moment de leur création. D'ailleurs, les Cram ont été rebaptisées Carsat et s'occupent dorénavant de retraite et de santé au travail. Ceci a amélioré la cohérence d'ensemble du système.
Nous développons par ailleurs des relations avec les caisses primaires, notamment dans le cadre des travaux de gestion du risque, sujet qui relève - je le rappelle - de la responsabilité de l'agence en partenariat avec l'assurance maladie. Nous n'avons pas, a priori, de relations particulières avec les caisses nationales.
Nous rencontrons des difficultés dans l'accès aux données de santé que gère l'assurance maladie, la rédaction de la loi HPST apportant deux restrictions importantes : seuls les médecins des agences peuvent accéder aux données et notre accès est très limité dès lors que certaines données sensibles pourraient potentiellement être croisées. Or, pour engager des logiques de parcours de santé que tout le monde appelle de ses voeux, il nous est indispensable d'accéder aux données de santé. Le sujet semble avancer mais lentement, il faut le reconnaître. L'imperfection dans la rédaction de la loi nous handicape grandement dans la mise en oeuvre de nos politiques. Mais, vous l'aurez compris, ce n'est pas un problème de relation avec l'assurance maladie.
M. Yves Daudigny, président . - Le Parlement a d'ailleurs voté une exception à ces règles dans le cadre de la mise en place de l'expérimentation sur le parcours de soins des personnes âgées en risque de perte d'autonomie (Paerpa). Une disposition législative plus générale ne relève pas d'une loi de financement et mérite d'être débattue.
M. Jacky Le Menn, rapporteur . - Le Gouvernement a confié une mission à Pierre-Louis Bras sur l'accès aux données de santé mais il vient d'être nommé secrétaire général des ministères sociaux...
M. Claude Evin. - Je crois savoir que la remise de ce rapport est évoquée pour la fin de l'année.
Vous évoquiez également le CNP ; en tant que directeur général d'ARS, je n'ai aucun reproche particulier à lui faire. Il présente notamment l'avantage de réunir l'Etat et l'assurance maladie. La démarche stratégique me semble relever d'un autre niveau que celui du CNP.
M. Jacky Le Menn, rapporteur . - Comment s'organisent les relations entre le directeur général et le président du conseil de surveillance de l'ARS ? Plus généralement, à quoi sert véritablement ce conseil ?
M. Claude Evin. - Ses missions sont fixées par la loi ; elles concernent notamment les questions budgétaires. Personnellement, j'ai élargi les sujets abordés avec le conseil de surveillance au-delà de ce que prévoit strictement la loi et je discute avec lui de l'ensemble des décisions stratégiques de l'agence.
M. Jacky Le Menn, rapporteur . - Et qu'en est-il des Conférences régionales de la santé et de l'autonomie (CRSA) ? Comment fonctionnent-elles ? Quelle est aujourd'hui la réalité de la démocratie sanitaire ?
M. Claude Evin. - Il existe plus largement un sujet important sur la place des usagers dans le système de santé. Dans ma région, la CRSA était présidée, jusqu'à récemment, par un représentant des usagers qui était très actif. Mais mobiliser la plupart d'entre eux pour des réunions qui durent parfois plusieurs jours est difficile pour des raisons de temps et d'absence de statut. On leur a beaucoup demandé sans en tirer les conséquences pratiques et il est nécessaire de travailler plus avant sur cette question.
Table ronde : MM. Christian MULLER, président de la Conférence des présidents de commissions médicales d'établissement de centres hospitaliers spécialisés (CME de CHS) et Joseph HALOS, président de l'Association des établissements participant au service public de santé mentale (mercredi 25 septembre 2013)
M. Yves Daudigny, président. - Nous poursuivons nos travaux sur les agences régionales de santé (ARS) en recevant le docteur Christian Müller, président de la Conférence des présidents de commissions médicales d'établissement de centres hospitaliers spécialisés (CME de CHS), M. Joseph Halos, président de l'Association des établissements participant au service public de santé mentale (Adesm) et M. Gilles Moullec, secrétaire général adjoint de cette association.
Nous souhaitons, trois ans après leur mise en oeuvre effective, dresser un premier bilan des ARS et, au-delà, tracer des perspectives d'évolution. Cette audition portera plus particulièrement sur les liens entre les ARS et les établissements de santé mentale. Comment s'organisent leurs relations ? Quel premier bilan pouvez-vous esquisser ?
M. Christian Müller, président de la Conférence des présidents de CME de CHS. - Tout d'abord, je souhaite vous remercier de nous avoir conviés à vos travaux. Il s'agit d'un moment très important pour nous alors que, tout récemment encore, la ministre des affaires sociales et de la santé faisait savoir que la psychiatrie, et la santé mentale de manière plus générale, constituaient une priorité indispensable et trop souvent négligée. Ne négligez donc pas la psychiatrie !
La conférence est la représentation institutionnelle des présidents de CME des établissements monodisciplinaires en psychiatrie. Vous avez déjà reçu le président de la conférence des hôpitaux généraux et celui des hôpitaux universitaires. Les CHS représentent environ quatre-vingt-dix établissements monodisciplinaires sur l'ensemble du territoire national, outre-mer compris, soit plusieurs milliers de structures gérées par ces établissements, ce qui en fait un maillage assez exceptionnel et unique en son genre, du point de vue international, en termes de proximité et de continuité des soins.
Représentant plus de vingt régions, nous participons à l'élaboration de textes législatifs et réglementaires, comme les récents décrets sur les CME ou les modifications de la loi de 2011. Vous avez, à ce sujet, reçu un certain nombre de nos collègues. Nous sommes satisfaits des propositions qui ont été retenues ; elles correspondent pour l'essentiel à celles que nous avions nous-mêmes faites.
Nos partenaires, au-delà des cabinets ministériels et des directions d'administration centrale, sont la Haute Autorité de santé (HAS) et l'Agence nationale d'appui à la performance des établissements de santé et médico-sociaux (Anap), mais aussi les représentations des usagers, des proches et des familles, qui sont au côté de la psychiatrie et de la santé mentale depuis plus de vingt ans, fait unique en Europe et même ailleurs. Nous avons également engagé des travaux avec le Collège de médecine générale et les organisations syndicales professionnelles.
Pour en venir au sujet des ARS, celles-ci nous semblaient constituer une idée qui allait dans le bon sens, le travail avec les agences régionales de l'hospitalisation (ARH) nous ayant paru plutôt satisfaisant. L'échelon régional apparaît en effet à même de planifier et définir les politiques publiques en psychiatrie, mais il est aussi pertinent pour évaluer les besoins de santé et, le cas échéant, pour rééquilibrer l'offre de soins. C'est également le bon échelon pour l'organisation de certaines ressources spécialisées de soins et d'accompagnement, comme les services médico-psychologiques régionaux (SMPR), les structures de recherche en santé mentale, en partenariat avec les centres hospitaliers universitaires (CHU), ou encore les structures de formation.
L'idée de rassembler un maximum de compétences de santé en une seule entité pour combattre le « millefeuille administratif » et dans une approche englobant le champ médical, médico-social et social correspondait à nos attentes et à notre pratique dans le domaine de la psychiatrie, discipline par essence transversale, qui revêt un certain nombre de spécificités et fait aussi l'admiration de l'étranger.
La possibilité de disposer d'un seul interlocuteur pour les acteurs de santé nous semblait positive, tout comme la meilleure place accordée au secteur associatif, notamment les représentations des usagers. L'idée était pleine de promesses pour les établissements ayant fait l'expérience positive des ARH et le fait de pouvoir disposer d'un pilote régional pour mieux définir et planifier les besoins paraissait intéressant.
Force est pourtant de reconnaître que l'installation des ARS a posé, depuis trois ans, un certain nombre de problèmes sur lesquels je voudrais revenir rapidement. Pour ce faire, nous avons bien évidemment rassemblé les informations de nos correspondants régionaux.
Il existe d'abord une grande hétérogénéité entre les régions. Dans certaines, les relations avec les ARS sont excellentes et correspondent à ce que nous pouvons en attendre. Dans d'autres, au contraire, les relations avec nos établissements sont assez difficiles. On recense ainsi une région dont nous sommes totalement satisfaits et deux autres où les relations sont très tendues.
Un excellent dispositif ne peut malgré tout fonctionner si les personnes ne s'entendent pas ; au contraire, un dispositif complexe, où existe la volonté d'aboutir, peut très bien fonctionner.
Au-delà de ces aspects, des tendances générales peuvent être dégagées. Force est de constater que l'intégration de différentes administrations, organismes et professionnels ne peut se faire sans mal. C'est un phénomène connu dans l'approche systémique des organisations. On ne peut le reprocher aux ARS mais, en tant que psychiatres, nous avons perçu les souffrances des équipes. La question du management interne se pose donc évidemment.
Par ailleurs, le professionnalisme semble, à certains moments, défaillant. Dans certaines ARS, les équipes, extrêmement hétérogènes sur l'ensemble du territoire, ne comptent pas forcément, parmi les postes à responsabilité, de professionnels connaissant les sujets qu'ils ont à traiter. Par exemple, il n'existe pas forcément de personnels issus des établissements, ce qui peut poser des problèmes dans l'appréhension de certains dossiers.
Une faible lisibilité de l'organigramme est également à déplorer. Qui plus est, lorsque nous avons accès à ce document, il n'est pas toujours à jour... Ceci rend délicate l'identification des interlocuteurs. La connaissance de l'organisation interne des ARS est très variable d'une région à l'autre, d'autant que les modifications sont fréquentes.
Il faut aussi relever une absence de transversalité dans le fonctionnement même des agences. L'un des intérêts de la création des ARS résidait largement dans la volonté de décloisonnement entre des champs qui ne s'articulaient que très peu auparavant, notamment le sanitaire et le médico-social. Or, cet objectif est très difficilement atteint, dans la mesure où la plupart des ARS ont répliqué ces mêmes champs dans leur propre organisation interne avec, le plus souvent, deux directions fonctionnelles distinctes et des schémas peu ou pas coordonnés. La transversalité fait encore plus défaut en psychiatrie, notamment en ce qui concerne les liens avec le secteur social dans la lutte contre la précarité et l'exclusion, ces compétences restant par ailleurs attachées au préfet et aux directions départementales des affaires sanitaires et sociales (Ddass).
Enfin, l'existence de cabinets très interventionnistes dans certaines ARS est venue se surajouter à des organisations internes déjà complexes.
Pour ce qui concerne la psychiatrie, le manque de correspondants clairement identifiés, parfois même l'absence d'une telle responsabilité, rend la communication peu aisée. Sur plus de vingt régions, huit ont indiqué que cette identification était insuffisante. Deux nous ont dit que les représentants qui partaient n'étaient pas remplacés. La continuité pose donc également problème.
Le plan psychiatrie santé mentale (PPSM) 2011-2015, dont on doit la genèse à un travail de concertation important de la direction générale de la santé (DGS), est le premier qui soit postérieur à la réforme de l'organisation territoriale des politiques de santé portée par la loi HPST et confiant aux ARS le pilotage local des politiques sanitaires et médico-sociales. C'est, en ce sens, une première expérience de démocratie sanitaire. Il ressort d'une enquête, réalisée par nos soins en février 2013, que ce plan a été pris en compte dans l'élaboration du Projet régional de santé (PRS) dans vingt régions sur vingt-six, dont sept partiellement, ce qui constitue plutôt un bon score. Toutefois, la démarche a été jugée, dans la majorité des régions, comme « descendante » et insuffisamment inspirée des remarques et des propositions des acteurs de terrain. Des actions ont été retenues sans demande locale, le terme de « psychiatrie » disparaissant même au cours des travaux dans une région ! Cette démarche a été considérée comme insuffisante ou nulle dans quatre régions.
Ces évolutions ont souvent été mal comprises et nous assistons paradoxalement à une centralisation accrue du système de santé du fait d'un pilotage serré des ARS depuis le niveau national. Le rôle des agences se limite souvent à une simple exécution de décisions nationales, sans marges de manoeuvre suffisantes pour une réelle politique régionale de santé. En outre, la réduction du nombre des niveaux hiérarchiques - Direction générale de l'offre de soins (DGOS), ARS, directions générales d'établissements - facilite les injonctions, notamment dans le domaine budgétaire.
Le repli des ARS sur un modèle de type bureaucratique a entraîné le développement exagéré de normes, d'enquêtes et d'indicateurs à la pertinence discutable, ainsi que d'inspections et de contrôles, alors même qu'aucun retour ne nous parvient de toutes ces informations fournies à l'ARS. Certes, nous comprenons que, en l'absence d'outils nationaux, les ARS font ce qu'elles peuvent...
On peut donc déplorer l'impression d'une administration en roue libre, délaissant sa mission de développement d'une politique régionale de santé basée sur l'analyse des besoins spécifiques de la population, au profit parfois d'initiatives locales insuffisamment validées et reposant sur quelques acteurs.
Le rôle de contrôleur de gestion est parfois ressenti comme une ingérence dans les établissements de santé, et non comme l'appui d'un partenaire. Des immixtions fréquentes sont ainsi constatées dans le management et la gestion des établissements. La co-signature des contrats pluriannuels d'objectifs et de moyens (Cpom) par les présidents de CME renforcerait de ce point de vue la position de l'établissement.
Quelles sont les conséquences de ces constatations ? La première est majeure : il s'agit du peu de soutien dans la réflexion stratégique des établissements. Les ARS sont rarement perçues comme des aides. Des formules de regroupements d'établissements sont proposées avec insistance, parfois de façon contradictoire, oscillant entre incitation et injonction. Une communauté hospitalière de territoire (CHT) est fortement suggérée sur un territoire par une ARS, et fortement déconseillée sur un autre par une seconde, sans tenir compte du PPSM.
Par ailleurs, la réflexion fait défaut en ce qui concerne la territorialisation, point majeur des discussions à venir dans le cadre du pacte de confiance. Dans le domaine de la psychiatrie et de la santé mentale, c'est depuis longtemps, pour nous, un point important. Nous avons cru comprendre qu'un accord se faisait sur le fait que nous avions abandonné un « esperanto » des territoires, mais on a imposé des découpages territoriaux souvent non pertinents, dans un amalgame contre-productif avec la médecine-chirurgie-obstétrique (MCO), notamment en matière de reconfiguration des secteurs. Nous ne sommes pas opposés à une réflexion et sommes tout à fait d'accord pour reconsidérer les territoires et leurs périmètres, mais encore faut-il savoir ce que l'on veut en faire !
Une politique d'appels d'offres se met en place, au risque de désorganiser les dispositifs existants, sur des thématiques non validées territorialement ou nationalement. Des expérimentations techniques voient le jour à l'échelon local, en dehors de tout cadrage national. C'est ce qui se passe pour la valorisation de l'activité en psychiatrie, à l'origine de projets parfois en contradiction avec le PPSM, et risquant de faire jurisprudence. La psychiatrie, ce n'est pas l'armée mexicaine ! Il lui faut quelques règles. Toutefois, cette discipline ne peut être homogène. Les systèmes où c'est le cas sont des dictatures ! La psychiatrie repose plus sur le doute qu'autre chose. On sait aujourd'hui ce qu'il ne faut pas faire, davantage que ce qu'il faut faire.
Une autre conséquence vient de la réelle perte de proximité pour les établissements hospitaliers : on ne sait plus qui sont nos interlocuteurs. Les projets ayant été mis en place de manière « descendante », les PRS se sont souvent révélés illisibles. Des groupes d'experts viennent ensuite s'imposer aux professionnels eux-mêmes, sur des sujets n'ayant pas fait l'objet de concertation, d'où une déconnexion entre les schémas régionaux et les autorisations délivrées.
Se pose aussi la question de la place des conférences de territoire. Nous pensons qu'il s'agit d'un outil de démocratie sanitaire intéressant. Je le mettrai en perspective avec les conseils locaux de santé que nous tentons de développer - même s'ils n'ont pas du tout le même rôle. Nous voudrions développer ces aspects lors des discussions à venir.
Au total, il existe une perte de confiance entre les établissements hospitaliers et leur tutelle, qui se traduit par une augmentation des inspections qui, alors même qu'elles sont parfois nécessaires, créent en pratique un climat délétère.
Nous avons d'autre part observé la modification des rapports entre le public et le privé. L'introduction positive des associations dans les instances de la Conférence régionale de la santé et de l'autonomie (CRSA), notamment la commission spécialisée dans l'offre de soins, a parfois joué en défaveur du secteur public hospitalier. Je vous donne un exemple : dans une région, on a, depuis une quinzaine d'années, enregistré une diminution de la capacité d'hospitalisation en psychiatrie de près de 600 lits, dans une dynamique - que nous avons également souhaitée - de réduction de l'hospitalisation inadéquate, au profit de la création de places dans le secteur médico-social, souvent à la faveur d'un débasage budgétaire du secteur sanitaire. Dès lors, comment interpréter la délivrance de nouvelles autorisations de création de lits en psychiatrie au profit du secteur privé lucratif alors que les besoins avancés par le service public ne sont pas satisfaits ?
Je le répète, les ARS sont une bonne chose, elles ne sont en place que depuis trois ans, mais des évolutions paraissent hautement souhaitables pour atteindre l'objectif initial, que nous ne remettons pas en cause. C'est dans cette optique que nous avons élaboré sept propositions pour rétablir la confiance.
Première suggestion : refondre les organigrammes des ARS, dans une logique mieux intégrée, territoriale et/ou transversale, comme cela existe dans certaines d'entre elles, en regroupant par exemple dans une même direction fonctionnelle l'offre de soins et le médico-social.
Deuxième suggestion : un accompagnement plus personnalisé des établissements. Un interlocuteur unique, ou un groupe technique thématique pérenne et identifié par les acteurs, serait le bienvenu.
Troisième suggestion : l'identification d'interlocuteurs dédiés à la psychiatrie et à la santé mentale au sein des ARS. Ce point est apparu comme un facteur déterminant dans la réussite d'une authentique politique régionale.
Quatrième suggestion : une meilleure représentation des compétences des établissements hospitaliers dans les ARS, qui peut constituer un levier important d'amélioration.
Cinquième suggestion : la mise en place d'un véritable dialogue stratégique entre ARS et établissement, en privilégiant la mission de stratégie, d'accompagnement des établissements et d'appui à la communication.
Sixième suggestion : animer une véritable politique de santé s'adaptant aux particularités locales et favorisant les actions concertées avec l'ensemble des acteurs : conseils généraux, DRCSS, Education nationale, qui représentent des acteurs essentiels en psychiatrie et en santé mentale dans le domaine du logement, de la précarité et du champ médico-social.
Septième et dernière suggestion : développer une démarche ascendante d'évaluation des besoins.
Il nous arrive de recevoir des mails extrêmement lourds de la part de l'ARS, auxquels on ne peut répondre sous huit jours, même avec la meilleure volonté du monde. Les documents ont été préparés par les experts dont j'ai parlé et leur travail doit être respecté. Cependant, nous sommes dans une situation délicate pour répondre à ces sollicitations de manière satisfaisante.
Enfin, il nous semble que la mise en place d'une instance nationale éviterait des confusions contre-productives dans notre discipline, grâce à la validation des orientations stratégiques, voire des expérimentations. La psychiatrie est un domaine complexe et rigoureux, qui prend en charge des personnes suicidaires ou agitées. Si nous devons décider d'une contention, dans une situation de violence en rapport avec un trouble psychique, il ne faut pas tergiverser ! Ce sont des choses très sérieuses, et les aspects humains que nous abordons sont extrêmement importants.
Une telle instance nationale a déjà été préconisée par le plan « Santé mentale ». Il y était question d'un pilotage permettant de s'assurer que les ARS déclinent dans leur projet régionaux de santé les objectifs définis dans le plan, et mettent en oeuvre et évaluent les actions ainsi programmées. Ceci autoriserait également l'articulation avec l'Anap et la HAS. Il nous faut une méthodologie ; elle ne s'invente pas, même s'il existe beaucoup de forces créatives et novatrices dans les régions.
Nous sommes en faveur d'ARS qui impulsent, qui incitent, sur la base d'orientations validées. Des ARS qui imposent seraient manifestement contre-productives, alors que nous souhaitons un service public hospitalier rénové.
M. Joseph Halos, président de l'Adesm. - Merci de permettre à l'Adesm de faire entendre sa voix au sujet des relations avec les ARS dans le domaine de la psychiatrie et de la santé mentale.
Le rapport de Gérard Larcher proposait d'exclure la psychiatrie et la santé mentale du champ de la loi réformant l'hôpital, dans l'attente de rapports complémentaires spécifiques sur ces deux sujets. Nous avons alors eu le rapport Couty sur la psychiatrie, mais il dort dans un tiroir, comme le dit lui-même son auteur, si bien que la loi HPST concerne nos établissements d'une manière qui n'était pas prévue.
Nous étions donc quelque peu déçus lors du passage de la loi HPST. Nous étions favorables, sur ce principe, à la transformation de l'ARH en ARS, bien que nous ne soyons pas totalement des hospitaliers - l'activité de nos établissements est largement ambulatoire et extérieure. Les établissements monodisciplinaires ne sont plus des établissements hospitaliers, mais se trouvent dans une autre logique. Nous pouvons penser que l'évolution allait être très favorable à la discipline, même si elle n'était pas inscrite dans la loi elle-même. Nous pensions également bénéficier du regroupement des sept organismes qui constituent les ARS. En effet, nous devions auparavant frapper à cinq ou six portes pour le moindre dossier. Nous gérons en effet des maisons d'accueil spécialisées (MAS), des établissements et services d'aide par le travail (Esat), des foyers, etc. Toutes ces structures ont une diversité d'interlocuteurs et de tutelles. Nous aurions donc été très satisfaits d'un regroupement mais, comme l'a dit le docteur Müller, ce regroupement externe n'est qu'apparent ; les ARS fonctionnent largement en « tuyaux d'orgue », ce qui crée des dysfonctionnements importants.
Nous espérions une loi générale de l'organisation de la psychiatrie, déjà évoquée par le rapport Milon, par le rapport Blisko, par le rapport du comité Fourcade sur l'hôpital ou par le rapport Couty, sans parler du rapport de l'Inspection générale des affaires sociales (Igas) ou encore du rapport de la Cour des comptes sur l'évaluation du précédent plan psychiatrie et santé mentale. Tous disaient qu'il fallait une grande loi d'organisation de la psychiatrie et de la santé mentale ! Nous étions donc convaincus, candides, que cela allait arriver et nous permettait d'entrevoir une évolution positive. En attendant, nous avons vu se construire les ARS.
Je souscris entièrement à la présentation du docteur Müller. Les organigrammes qui ont été créés dans les ARS sont parfois déplorables. Un exemple : dans une ARS, le contrôle de la fonction de tatoueur est bien identifié mais les mots de psychiatrie ou de santé mentale ne sont pas mentionnés. La fonction de tatoueur est fort honorable au demeurant, mais le fait de ne même pas évoquer le fonctionnement de la psychiatrie et de la santé mentale est pour le moins étonnant...
On avait, à l'époque, interrogé la directrice générale de l'offre de soins pour savoir si l'organigramme des ARS comporterait ou non des personnes ad hoc pour la santé mentale. Elle nous a répondu par la négative : en substance, nous étions dans le courant général de la médecine et de l'hospitalisation, et nous devions nous couler dans le moule ! Nécessité faisant loi, il a bien fallu, notamment lors de l'élaboration des projets régionaux de santé (PRS), mettre progressivement en place, selon les régions, les personnes-ressources nécessaires pour traiter, coordonner, gérer les problèmes de la psychiatrie et de la santé mentale.
Je rejoins là encore le docteur Müller au sujet du fonctionnement général des ARS et de la création de l'inégalité. Le docteur Müller a parlé d'hétérogénéité : c'est, a minima, le mot que l'on doit effectivement employer ! La marge de manoeuvre régionale donnée au travers de la loi ne confère pas plus d'égalité. C'est le grand débat entre jacobins et girondins ! Le meilleur moment pour examiner l'inégalité, c'est celui de la répartition financière : d'une région à l'autre, en 2012, l'affectation de la dotation annuelle de financement (DAF), qui représente environ 90 % des ressources, a varié, selon les établissements, de - 0,72 % à 1 %.
La mise en place des ARS a eu pour conséquence de placer les établissements monodisciplinaires dans une situation financière plus délicate, les fonds de la DAF ayant servi aux disciplines relevant de la MCO lorsqu'elles étaient en difficulté. Ainsi, seuls les CHS ont connu une augmentation de leur déficit en 2012 et un volume d'établissements déficitaires plus important, alors même que la situation des établissements MCO s'est améliorée. Nos dépenses de personnel n'ont évolué que de 1 %, ce qui est largement inférieur aux autres établissements, toutes catégories confondues.
Nous souhaitons participer à l'effort général, mais également obtenir une juste valorisation de l'activité car l'autonomie que certains souhaitent pour les ARS peut naturellement provoquer des inégalités supplémentaires, dès lors qu'il n'existe aucune évaluation correcte de nos fonctionnements. Toute la question est de savoir ce que l'on veut, et quels sont les accompagnements financiers. Les éléments de comparaison n'existant pas, les ARS utilisent des outils extrêmement rudimentaires pour répartir leurs moyens. Par exemple, la circulaire budgétaire relative à la loi du 5 juillet 2011 sur la protection et la prise en charge des patients faisant l'objet de soins psychiatriques avait prévu une dizaine de millions d'euros pour les établissements pratiquant des soins sans consentement et devant déplacer leurs patients. On a affecté les sommes en fonction du nombre de journées sans consentement sans évaluer les charges réelles des établissements. Qui plus est, ce type d'hospitalisation permet d'obtenir des financements supplémentaires, ce qui est en fait en contradiction avec notre politique, qui consiste à éviter les soins sans consentement, dont la durée est généralement de plus de douze jours. La répartition égalitaire ne doit donc pas être mise en oeuvre. Il est vrai que l'ARS n'a pas la possibilité de faire autrement et, quand elle s'y essaye, elle le fait malheureusement avec des outils inadaptés, renforçant encore les divergences.
On a vu des cas étonnants : lorsque l'éducation thérapeutique s'est développée, des règles spéciales ont été élaborées. Certains établissements ont monté des dispositifs et un même projet a pu être validé dans certaines régions alors que, dans d'autres, l'établissement a reçu un arrêté négatif, qui plus est accompagné d'une menace d'amende de 30 000 euros en cas de poursuite du programme. Autant dire que cela ne motive pas, alors que l'éducation thérapeutique constitue un produit dynamisant, qui permet d'être en phase avec les politiques de relation avec les usagers : ceci n'aide pas vraiment au développement du service public...
Les ARS devraient être stratèges en santé mentale, mais selon une définition nationale. Ainsi, les PRS devraient contribuer aux objectifs fixés dans le PPSM. Certaines régions l'ont remarquablement mis en oeuvre. Le grand défaut de la psychiatrie et de la santé mentale a toujours résidé dans l'absence d'indicateurs simples qui puissent donner une idée de l'hétérogénéité.
Les ARS pourraient également servir à identifier les obstacles juridiques et techniques que nous rencontrons en matière de fluidité dans le parcours des personnes. La prise en charge dépasse notre mission hospitalière : elle est une mission sociale dans bien des cas. Il ne devrait pas être difficile pour un établissement de mettre en place une organisation, avec l'aide de l'ARS, qui elle-même pourrait avoir un partenariat plus solide avec la direction départementale de la cohésion sociale (DDCS), pour trouver un logement prioritaire, élément fondamental dans l'évolution d'une pathologie et qui peut largement contribuer à ralentir son évolution. C'est un investissement qui pourrait avoir un retour très positif, que l'on devrait d'ailleurs pouvoir calculer.
Les souffrances que les médecins perçoivent dans l'organisation des ARS ne sont pas étonnantes quand on considère les différences de statut et l'obligation de répondre à des injonctions particulièrement délicates. Comment alléger le fonctionnement des ARS ? C'est peut-être mission impossible ! La question est cependant bien posée pour nos établissements.
Je pense aussi que les ARS peuvent initier une communication positive de crise. Notre association en a développé le concept. L'un des éléments pénalisant qui retarde la prise en charge et le soin réside dans la stigmatisation de la personne elle-même et de ses proches lorsque le diagnostic doit être établi. Certains retards sont considérables. Les Norvégiens ont réalisé une étude pour expliciter le rôle d'une communication sémantique positive, qui recourt à la grammaire, voire à la philosophie, afin de permettre une lecture collective positive de la pathologie elle-même. On a découvert que la prise en charge avait été ainsi réduite de dix à quinze semaines. Nous pourrions être en avance dans ce domaine si nous utilisions les études norvégiennes et la charte de Trieste, en vertu de laquelle l'association des journalistes italiens a banni certains mots des articles de presse, comme « fou », ou « schizophrène ». C'est une analyse que nous pouvons et devons mener collectivement. On pourrait communiquer sur ce thème en direction des ARS, et faire remonter une étude collective permettant de prendre conscience de l'intérêt même de cette opération. Je pense que le lien local peut y aider, d'autant qu'il peut y avoir, selon les régions, des différences dans les pathologies que nous prenons en compte.
Enfin, je pense que l'ARS doit aussi être un générateur d'évaluations. Beaucoup d'établissements sont maintenant lancés dans des certifications ISO. Le concept de service public ne s'y oppose pas. L'ARS pourrait générer une dynamique complémentaire. Combien d'ARS connaissent le nombre d'établissements certifiés en rang 1 par la HAS ? Combien d'entre eux cumulent les recommandations, voire les réserves ? Ceci constituerait un indicateur dans la connaissance des établissements, tout particulièrement en matière de psychiatrie. Pendant longtemps, nous avons par ailleurs été soumis au même régime que les autres établissements : par exemple, nous devions répondre à des questions sur les dons et prélèvements d'organes ! Sincèrement, il a été très difficile de faire modifier ce critère par la HAS, alors qu'il est manifestement inadapté pour nos établissements. Il est très intéressant d'être évalué et de chercher à améliorer le service public : encore faut-il que les critères correspondent ! Ceci démontre qu'il existe bel et bien une spécificité de la psychiatrie et de la santé mentale. Vous l'avez reconnue en nous invitant, mais elle n'est pas encore prise en compte par toutes les ARS - c'est le moins que l'on puisse dire !
M. Gilles Moullec, secrétaire général adjoint de l'Adesm. - L'approche de la psychiatrie et de la santé mentale par les ARS est tout à fait emblématique de la difficulté à positionner ces spécialités comme nécessitant une approche spécifique, à l'intérieur d'un cadre partagé avec les autres disciplines sanitaires. On remarque fréquemment, dans certaines régions, que la psychiatrie, la santé mentale ou le handicap psychique ne sont pas pris en compte. Ainsi, il arrive que l'on ne parle que de la permanence des soins en MCO, celle de la psychiatrie étant ignorée ou repoussée à plus tard. Dans certaines régions, cette question n'a toujours pas été traitée. Dans d'autres, des projets d'investissements psychiatriques ont été validés dans le cadre du plan Hôpital 2012. Ailleurs, la psychiatrie a été totalement écartée.
S'agissant des soins de premier recours, bien rares sont les schémas ambulatoires qui comportent une référence à la santé mentale. En matière de démocratie sanitaire, quand on évoque les résidents dans le domaine du médico-social, on pense toujours aux personnes âgées et rarement aux handicapés psychiques. Il existe donc vraiment une difficulté pour situer cette problématique.
Par ailleurs, il existe un certain clivage entre les ARS, qui couvrent le sanitaire et le médico-social, et d'autres acteurs. Ainsi, la jeunesse et les sports ont été paradoxalement rapprochés du social au niveau administratif. Ils en sont maintenant plus proches que ne l'est le sanitaire ou le médico-social. Dans ce domaine, on subit la rigidité des procédures nationales, que Mme Fourcade a évoquée devant vous.
Lorsqu'un établissement de santé propose à l'ARS d'augmenter la capacité de son service d'accompagnement médico-social pour adultes handicapés (Samsah), il faut réviser le programme interdépartemental d'accompagnement des handicaps et de la perte d'autonomie (Priac), même pour des sommes faibles et même si l'établissement autofinance la part de l'assurance maladie. Pour obtenir de transférer quelques centaines de milliers d'euros de l'assurance maladie vers le médico-social, il faut faire remonter un dossier à la Caisse nationale de solidarité pour l'autonomie (CNSA), ce qui prend un an au minimum ! Quand on souhaite reconvertir, en interne, une équipe sanitaire en équipe médico-sociale, on ne peut dire aux personnels quand les choses interviendront. Les établissements subissent donc les rigidités de procédures sur le terrain, mais également dans les ARS.
M. Jacky Le Menn, rapporteur. - Même si vous avez dénoncé le mode de fonctionnement général des ARS, vous ne les remettez pas en cause en tant que telles. Elles ont donc leur raison d'être... Je voudrais cependant obtenir de votre part un certain nombre de clarifications. Sommes-nous bien d'accord sur le fait qu'il ne s'agit pas, dans votre esprit, de s'orienter vers la décentralisation mais de rester dans le cadre de la déconcentration de la politique de santé dans les territoires ?
M. Joseph Halos. - En effet...
M. Jacky Le Menn, rapporteur. - Un certain nombre de vos analyses pourraient cependant être rattachées à la décentralisation, notamment lorsque vous évoquez les conférences régionales de santé et de l'autonomie.
J'aimerais être éclairé sur votre conception de l'autonomie des ARS : faudrait-il la renforcer, si l'on veut que la partie relative à la santé mentale et à la psychiatrie soit plus consistante en termes de prise en compte des besoins et de financement, notamment pour assurer une meilleure péréquation entre les régions ?
M. Joseph Halos. - Le thème de la déconcentration me paraît intéressant. L'ARS est le bras armé de l'Etat dans la région et, d'une certaine manière, modifie la territorialité des décisions de l'Etat, mais non la valeur juridique du fonctionnement décisionnel.
Si l'on garde l'organisation dans laquelle nous sommes, il ne me semble pas nécessaire de modifier la personnalité juridique de l'ARS. Cependant, je pense qu'il faut en préciser l'organisation. L'exemple de l'organigramme est très explicite... Le fait de placer un grand nombre de personnels dans une structure comme l'inspection régionale, en donnant à celle-ci une forte autorité, peut poser question. A titre personnel, je pense qu'une réforme modifiant la personnalité morale des ARS serait lourde et ne présenterait pas d'intérêt majeur immédiat. Cette question s'adresse plus à l'échelon régional, qui devrait alors pouvoir utiliser l'ARS comme son bras exécutif, dans une répartition de moyens. Je crois qu'il faut plutôt améliorer l'existant. Un jacobinisme de service public me convient, conjugué avec des procédures sérieuses d'évaluation. L'ARH comportait peu de personnels et se situait plutôt dans le registre de l'incitation. L'ARS est une grosse administration de plus de 500 personnes dans certaines régions, un millier en Ile-de-France.
M. Christian Müller. - Pour être psychiatre, je n'en suis pas moins pragmatique, à force de côtoyer des directeurs qui le sont tout autant ! Je crois donc qu'il faut plutôt stabiliser le paysage.
Certains liens libèrent et certaines contraintes favorisent l'autonomie. C'est une question de curseur : il faudrait le positionner en direction des instances nationales. Ce serait déjà une avancée.
S'agissant des conférences de territoire, je ne suis pas sûr qu'il faille beaucoup modifier les choses. Les régions n'ont pas de poids, pas d'impact. Dans certains endroits, on prenait leurs remarques en compte ; dans d'autres, les choses étaient déjà faites alors qu'elles prenaient la parole. Peut-être pouvez-vous intervenir pour que les choses ne se passent plus ainsi et que les conférences de territoire bénéficient d'un peu plus de considération. C'est un outil de démocratie sanitaire très intéressant. Quand on modifie la position d'un satellite de quelques degrés, on en change complètement l'orbite. Peut-être y a-t-il là quelque chose à faire, qui modifierait la considération légitime que l'on devrait avoir pour les conférences de territoire...
M. Jacky Le Menn, rapporteur. - Ce sont des lieux de démocratie sanitaire.
M. Christian Müller. - Elles devraient l'être, et nous souhaitons qu'elles le soient. Il existe des endroits où elles fonctionnent bien, sous les réserves que j'ai indiquées.
M. Yves Daudigny, président. - Visez-vous les conférences de territoire ou la Conférence régionale de la santé et de l'autonomie (CRSA) ?
M. Christian Müller. - Les conférences de territoire.
M. Jacky Le Menn, rapporteur. - Je parlais quant à moi de la CRSA !
M. Alain Milon, rapporteur. - Je voudrais vous remercier d'avoir accepté de venir nous donner votre avis sur la façon dont fonctionnent les ARS sur le territoire national. Vous ayant rencontrés assez souvent dans d'autres circonstances, je savais que vous aviez beaucoup à dire à ce sujet. J'adhère assez largement à ce qui a été dit. Au fur et à mesure des auditions, nous nous sommes rendu compte de la forte hétérogénéité des ARS. Or, nous sommes dans un système de déconcentration et non de décentralisation.
Peut-être notre rapport devra-t-il insister particulièrement sur le fait que les ARS ont été créées au départ pour assurer la transversalité entre le sanitaire, le médico-social, la médecine de ville, la psychiatrie, etc. Il faut donc que les crédits et les politiques soient eux-mêmes transversaux, que l'on écoute les uns et les autres pour mettre en place des plans régionaux conformes aux besoins de la population et aux souhaits des professionnels, quels qu'ils soient. Il existe en outre une question sur l'articulation entre les orientations nationales et la mise en oeuvre régionale.
Docteur Müller, vous proposez d'accompagner les établissements par un groupe technique pérenne. Pouvez-vous nous donner des précisions à ce sujet ?
Par ailleurs, si l'on prévoit un interlocuteur dédié à la psychiatrie, que faire pour la MCO et pour les autres domaines ?
Vous avez enfin parlé d'une instance nationale pour la validation des orientations stratégiques. S'agit-il d'une instance nationale de validation ou d'orientation ?
M. Christian Müller. - S'agissant de l'accompagnement, dans certaines ARS, une seule personne s'occupe de la psychiatrie ; dans d'autres, il s'agit d'un groupe technique, dont les intervenants traitent parfois d'autres domaines. Cela permet un lien avec la MCO et rejoint notre revendication d'une spécificité qui s'insère dans un environnement qui est celui de la santé. Nous ne voulons pas être isolés.
Imaginez qu'un groupe s'occupe de la psychiatrie et de la santé mentale et assure d'autres responsabilités dans le domaine médico-social ou hospitalier : vous obtenez ainsi la transversalité recherchée. Par ailleurs, cela éviterait peut-être ce que nous avons malheureusement constaté, à savoir que lorsque des changements interviennent, les fonctions se perdent...
Pour ce qui est de l'instance nationale de validation, il s'agit d'un début. Cette idée reprend d'ailleurs plusieurs éléments du plan psychiatrie et santé mentale où figurent toute une série de points nécessitant d'être revus nationalement en matière d'application et d'évaluation, afin de poursuite la réflexion sur les orientations stratégiques.
On rejoint là un souci qui touche l'ensemble de la discipline : nous n'avons pas réellement de lieu où retrouver à la fois la direction générale de la santé (DGS), la DGOS, etc... Vous le savez, le plan « santé mentale », qui a été remarquablement préparé, a été géré par la DGS. Il faudrait aussi retrouver autour de la table la HAS et l'Anap. Celle-ci détient la méthode d'expérimentation, et connaît bien la MCO. On peut donc beaucoup en apprendre. Nous n'avons pas à craindre de nous engager dans les expérimentations. Par exemple, une expérimentation est actuellement lancée sur la question de la gestion des lits d'urgence. Nous n'en avions pas été informés, alors que cela nous intéresse beaucoup. Nous voulons être intégrés dans ces réflexions. Certes, en psychiatrie, cela ne pose pas seulement la question du site hospitalier, mais aussi celle de l'articulation avec les centres de consultations, qui sont également des centres médico-psychologiques qui doivent recevoir des urgences.
Nous savons ce qu'il ne faut pas faire ou, plutôt, ce qu'il ne faut plus faire....
M. Alain Milon, rapporteur. - Vous avez parlé du parcours de la personne. Avec la Fédération hospitalière de France de Provence-Alpes-Côte d'Azur et du Languedoc-Roussillon, nous allons organiser, en novembre prochain, un colloque sur le parcours de soins, le parcours de la personne et le parcours du patient. Comment situez-vous le territoire dans ces notions ?
M. Joseph Halos. - Il ne peut pas ne pas y avoir de liens avec le territoire, mais pas au-delà d'une certaine taille. La limite s'effectue dans une approche qui n'est pas forcément sanitaire mais qui relève plus de l'aménagement du territoire. Dans le parcours de vie, la réflexion sur la répartition des populations sera plus importante que le problème de la morbidité.
M. Jacky Le Menn, rapporteur. - Actuellement, vous fonctionnez avec la notion de secteur : vous allez donc plus loin...
M. Joseph Halos. - Absolument. Lorsqu'on nous demande d'initier une dynamique de contrat local de santé mentale, on dépasse les actes habituels du soin, en restant toutefois dans notre mission. Il ne faut pas valoriser excessivement l'hospitalisation, mais l'accompagner.
Les Britanniques, en matière de psychiatrie, ont marqué beaucoup de points. L'OMS les place en bonne position dans cette discipline. La gouvernance d'un trust ou d'une fondation du National health service (NHS), en psychiatrie et santé mentale, va largement au-delà de ce que nous faisons. Un maire peut lui déléguer la gestion d'un établissement social, qui a des liens avec la psychiatrie et les populations exclues souffrant d'une pathologie.
M. Gilles Moullec. - On peut penser que le territoire pertinent pour organiser le parcours de la personne n'est pas forcément le même selon les endroits. En matière de santé mentale, le territoire pertinent est celui de l'agglomération pour les grandes villes, alors que pour les départements très ruraux, ce peut être le département avec un secteur de psychiatrie unique.
M. René-Paul Savary. - Les conférences de territoire n'ont peut-être pas eu tous les effets escomptés. Le territoire ne représente pas forcément la même chose en MCO, en psychiatrie ou en matière médico-sociale. On a fait des ARS pour traiter le sanitaire au niveau régional, mais le médico-social est principalement porté par les conseils généraux. C'est une articulation particulièrement difficile à trouver. Les conférences de territoire ne répondent pas à la démocratie sanitaire ou médico-sociale à laquelle nous aspirions. Lors de la définition des territoires, on n'a pas forcément pris en compte les propositions des différents élus du secteur qui, pourtant, connaissent bien la situation. En Champagne-Ardenne, le PRS représente plus de mille pages ! Les plus gros courriers, je les reçois chaque semaine de l'ARS !
Je partage votre point de vue sur les ARS : la situation peut être améliorée. Il faut tirer expérience de ces deux ou trois années de fonctionnement.
L'articulation entre le sanitaire et le médico-social m'interpelle cependant, notamment la transformation de lits en services. C'est un problème auquel nous sommes régulièrement confrontés. Les propositions qui ont été faites n'ont pas suffisamment avancé. On avait un moment imaginé que l'Etat reprenne les maisons d'accueil spécialisées (MAS), mais aussi les foyers d'accueil médicalisés (FAM). On aurait ainsi pu avancer dans un certain nombre de domaines. Avez-vous des propositions concrètes, en tant qu'acteurs de terrain, afin de faire avancer la situation ?
Par ailleurs, nous n'avons pas encore évoqué la pédopsychiatrie, domaine dans lequel nous manquons cruellement de spécialités.
Enfin, le fait qu'il n'existe plus de statut légal pour les unités pour malades difficiles (UMD) ne va-t-il pas remettre en cause leur financement ?
M. Joseph Halos. - Ce n'est pas ce que j'ai compris... Une chambre d'isolement n'a pas de statut et son financement est bien assuré au sein de la DAF.
Il est plus difficile de répondre aux questions concrètes... Certes, il existe des transformations de lits et de services pour les malades au long cours. Valoriser ces solutions serait une bonne chose...
M. Gilles Moullec. - Vous faisiez allusion à la suppression des doubles financements. Dans ma région, on a arrêté de prévoir des projets de FAM. On sait qu'on n'y arrivera pas, pour peu que le département soit en difficulté sur le plan financier. Unifier les modes de financement est donc selon moi une bonne chose. Lorsqu'il s'agit de redéployer l'argent de l'assurance maladie vers le médico-social, il faut aussi donner à l'ARS la capacité de décider localement. On évite ainsi de tomber dans des procédures bureaucratiques invraisemblables.
M. Jacky Le Menn, rapporteur. - Les crédits résultant de la fongibilité asymétrique ne restent pas attribués à la région, mais remontent à l'échelon national. On pourrait faire en sorte que cet argent abonde les actions en faveur du milieu social ou de la psychiatrie. Plusieurs des personnes que nous avons auditionnées sont de cet avis. Le budget global n'a pas bougé : c'est donc une source de financement intéressante pour mener à bien les actions définies dans le cadre du programme régional de santé.
M. Christian Müller. - Les UMD constituent un sujet extrêmement important, qui va faire l'objet d'un examen particulier de la Conférence dans les semaines qui viennent. Quelle que soit leur appellation, elles doivent disposer d'un personnel extrêmement bien formé et compétent, ce qui est le cas aujourd'hui. Il importe de ne pas voir se multiplier de pseudo-UMD. On en connaît... Nous sommes très soucieux de la dignité des personnes, des soins qui leur sont apportés et de la sécurité des personnels. Il convient donc d'examiner certaines structures avec beaucoup de précautions. Ces unités de soins intensifs sont reconnues au-delà des frontières et ont une excellente réputation.
La répartition de ces UMD est discutable : dans certaines régions, il n'en existe pas. Je ne suis pas sûr, à titre personnel, qu'il faille augmenter le nombre de places, mais je suis persuadé qu'il faut mieux les répartir. Ceci permettrait d' améliorer leur fonctionnement : certains malades peuvent se retrouver à l'autre bout de la France, coupés de leurs familles. Pour le reste, nous demeurons très vigilants à propos des risques financiers que vous évoquez.
S'agissant de la pédopsychiatrie, j'ai parlé de l'ensemble de la psychiatrie, incluant bien évidemment la pédopsychiatrie. C'est pour nous un sujet très important, à propos duquel les politiques régionales posent question. Il a par exemple été question de financer, dans certaines régions, l'association d'équipes médico-sociales et sanitaires, afin de favoriser un diagnostic précoce. Il s'agit d'un appel d'offres pour des formations assez chères. Que se passe-t-il ensuite ? Rien ! Ces velléités n'ont pas de sens, mettent à mal le dispositif existant et laissent croire aux familles qu'on ne fait pas notre travail.
Enfin, je crois beaucoup à la méthode. Il serait préférable que les ARS prévoient des rencontres avec au maximum une dizaine de responsables d'établissements et d'associations médico-sociales, plutôt que des réunions pléthoriques. Au-delà d'une quinzaine de personnes, on ne peut tirer d'effets conclusifs. Par ailleurs, cela coûte cher.
M. Jacky Le Menn, rapporteur. - Certains directeurs généraux d'ARS s'immisceraient dans la gestion des établissements. Est-ce également le cas en psychiatrie ? Il est difficile de mettre en place le pacte de confiance souhaité par la ministre dans ces conditions !
M. Joseph Halos. - Dans ce domaine, il n'existe pas de spécificité de la psychiatrie ! Un établissement monodisciplinaire subit les mêmes contraintes qu'un autre établissement. On m'a raconté qu'un directeur général d'ARS voulait mettre en place une procédure de paiement d'office au sein d'un établissement hospitalier. Voilà un exemple d'ingérence totale. Même les préfets n'osaient pas agir de la sorte !
On assiste de la même manière à un véritable retour en arrière en matière de calendrier budgétaire : les budgets n'étaient jamais arrivés aussi tard ! De grands progrès avaient pourtant été réalisés, mais on revient à présent à des délais extrêmement longs. Jusqu'à la fin de l'exercice, on est incapable de savoir si l'on va ou non sécuriser les professionnels, les contrats, les recrutements, n'ayant parfois de certitude sur le budget qu'en septembre, voire en décembre pour les crédits qui ont été gelés !
La question de la visibilité des interlocuteurs me semble également très importante. Que faire pour la MCO si l'on prévoit une personne dédiée pour la psychiatrie et la santé mentale ? Je considère qu'il est normal, dans une direction régionale de l'offre de soins, de prévoir une personne par discipline, surtout s'agissant du continuum de la santé mentale en direction de l'hospitalisation, ou vice-versa, l'hospitalisation étant pour nous une alternative à d'autres prises en charge. C'est d'ailleurs probablement ce qui va continuer à faire la spécificité de la discipline.
Table ronde : M. Georges AMARANTHE, représentant de l'Interco - Confédération française démocratique du travail (Interco-CFDT) ; Mme Nathalie CAMPAL et M. Yves LE BIHAN, représentants de la Confédération française démocratique du travail - Protection sociale, travail, emploi (CFDT-PSTE) ; MM. Xavier CREMOUX, René FERCHAUD et Vincent CROUZET, représentants du Syndicat national des personnels des affaires sanitaires et sociales - Force ouvrière (Snpass-FO) ; M. Jean-François GOMEZ, représentant de la Confédération française de l'encadrement - Confédération générale des cadres (CFE-CGC) ; M. Bruno LANLLIER et Mme Marie-Pierre FILLON, représentants du Syndicat national des affaires sanitaires et sociales - Confédération générale du travail (Snass-CGT) ; Mme Isabelle PLAISANT, MM. Alexandre CARPENTIER et Alain LAPLACE, représentants de l'Union nationale des syndicats autonomes (Unsa) ; M. Gino SANDRI, représentant du Syndicat national Force ouvrière des cadres des organismes sociaux (Snfocos) (mercredi 4 décembre 2013)
M. Yves Daudigny, président . - Nous poursuivons nos travaux sur les agences régionales de santé (ARS) en recevant les représentants des organisations syndicales présentes au comité national de concertation (CNC).
Ce comité a été créé par une loi du 5 juillet 2010 relative à la fonction publique. Il complète les deux organismes consultatifs institués dans chaque agence par la loi hôpital, patients, santé et territoires (HPST), à savoir le comité d'agence et le comité d'hygiène, de sécurité et des conditions de travail (CHSCT). Présidé par les ministres compétents ou par le secrétaire général des ministères sociaux, il est composé de 17 représentants des personnels des agences outre des représentants de l'administration centrale, de l'assurance maladie et des directeurs généraux. Selon le code de la santé publique, il « connait des questions communes relatives aux ARS et relatives à leur organisation, à leurs activités ainsi qu'aux conditions de travail, d'hygiène et de sécurité et d'emploi de leur personnels ».
La Mecss du Sénat a commencé en février dernier un travail d'évaluation de la mise en place des ARS. Nous clôturerons nos auditions à la fin du mois. Au préalable, nous souhaitions entendre les représentants du personnel sur les questions suivantes : dans quelles conditions les ARS se sont-elles mises en place du point de vue des personnels ? Quel bilan tirent-ils de la création de ces agences ? Quelles sont les difficultés actuelles ? Comment fonctionne le Comité national de concertation ?
M. Alain Laplace (Unsa) . - L'Unsa est le syndicat majoritaire dans les ARS au niveau du collège de l'Etat. Nous sommes présents dans la totalité des ARS.
Pour nous, les ARS appartiennent de plein droit à l'administration sanitaire et sociale de l'Etat ; elles ne sont pas en dehors du champ d'action étatique. La loi HPST les a d'ailleurs dotées d'un statut d'établissements publics et leur a affecté des fonctionnaires, régis par les statuts et règlements de la fonction publique.
La loi HPST et la révision générale des politiques publiques (RGPP) ont fait disparaître les directions départementales des affaires sanitaires et sociales (Ddass) et les directions régionales des affaires sanitaires et sociales (Drass) et, du même coup, ont dissocié les champs sanitaire et social. Ce changement s'est opéré au détriment de la cohérence, de la transparence et de la lisibilité de l'action sanitaire et sociale et des politiques publiques. Il a entraîné un accroissement des inégalités territoriales en matière de santé.
Vous avez récemment auditionné les syndicats de médecins inspecteurs de santé publique et de pharmaciens inspecteurs de santé publique. Nos observations complèteront les leurs.
La succession ininterrompue de réorganisations des ARS depuis leur création génère des inquiétudes persistantes au sein des personnels. En l'absence de doctrine officielle claire, ils sont placés dans l'ignorance des rôles respectifs des directions métiers des sièges et des délégations territoriales. Chaque ARS suit ses règles de fonctionnement propres, ce qui nuit à l'efficacité du dispositif. Les missions des anciennes Ddass et Drass subsistent mais elles reposent sur des personnels de moins en moins nombreux. L'an dernier, les effectifs ont diminué de 3 % ; en 2014, 150 emplois seront supprimés. Au total, en quatre ans, le chiffre est de 700 emplois perdus sur 9 600.
La situation des personnels s'est dégradée au fil du temps, l'absence totale de reconnaissance professionnelle, de réflexion sur les parcours et les identités professionnelles débouche sur une perte de sens du travail et un immense gâchis. Beaucoup d'agents cherchent à quitter les ARS mais ont peu de perspective ailleurs.
On a promis aux directeurs des ARS qu'ils disposeraient d'une grande latitude dans la gestion du personnel. Le résultat est qu'ils cherchent à s'affranchir des règles de la fonction publique, par exemple des règles relatives aux commissions paritaires d'avancement (CAP), ce qui est inacceptable. Les directions favorisent une hyperspécialisation des personnels alors que la polyvalence est nécessaire. Face aux difficultés de gestion des ressources humaines, le recours aux contractuels, plus dociles, est privilégié. Dans ce contexte, le mal-être au travail touche l'ensemble des catégories de personnel.
Les ARS ont regroupé des personnels de l'Etat et des personnels de l'assurance maladie régis par les conventions collectives. Les différences de culture et de statut créent des tensions, notamment en matière d'organisation du temps de travail.
Si les droits syndicaux sont globalement respectés, on constate localement des cas de discrimination, parfois volontaire, parfois due à la méconnaissance des règles de la fonction publique.
Nous revendiquons la possibilité, refusée jusqu'à présent, pour le comité technique ministériel de donner son avis sur toutes les questions relatives aux personnels de l'Etat des ARS.
Nous déplorons que les services de communication des ARS bénéficient de dotations généreuses tandis que les services assurant les missions régaliennes, par exemple les missions d'inspection, sont sous-dotés.
Nous vous avons adressé en septembre dernier un document synthétisant nos positions. Nous vous le renverrons accompagné d'un exemplaire du bilan social des ARS qui contient de nombreuses données chiffrées intéressantes.
M. Bruno Lanllier (Snass-CGT) . - Nous approuvons ce qui vient d'être dit sur la souffrance au travail des personnels et le fonctionnement global des ARS.
Pour nous, le constat est simple : les ARS ne fonctionnent pas. Elles étaient condamnées à l'échec dès l'origine car elles résultent d'un meccano administratif. Rassembler des services sous l'autorité d'un directeur général nommé en conseil des ministres ne peut résoudre des problèmes de santé publique. Le préfet Bur s'est réjoui devant vous qu'avec les ARS, une administration dotée d'une vision large en matière sanitaire, sociale et environnementale, pourrait enfin annoncer des mauvaises nouvelles et dire non. Il n'en est rien.
Les ARS ne résistent pas à la pression politique. Lorsque M. Jean-Pierre Bel a demandé le maintien de l'hôpital de Lavelanet, le directeur général chargé de dire non a dit oui ! Les ARS devraient apprécier la réalité des besoins et tracer des plans d'action adaptés.
Avoir une vision large ce n'est pas avoir une compétence large. La vision doit exister sur le terrain, alors que l'organisation des ARS ne le permet pas. Les directeurs d'ARS se plaignent de recevoir une circulaire par jour mais cela a toujours été ; c'est la conséquence du tronçonnage des politiques publiques. La difficulté réside dans le partage des compétences entre la région et les départements. Généralement, et pour des raisons historiques, le sanitaire relève de la région et le médico-social, du département. Que se passe-t-il pour les établissements médico-sociaux rattachés à un établissement de santé ? Il n'y a pas de réponse claire ni de coopération entre les services. Des millions d'euros gérés en région échappent au contrôle et des opérations simples ne peuvent plus être réalisées. C'est le syndrome de la valise qui doit être transportée d'un établissement sanitaire à un établissement médico-social. Le directeur général de l'ARS maîtrise la procédure à suivre mais ne s'occupe pas de ce genre de question mineure. Résultat : la valise attend six mois, alors qu'à l'époque des Ddass/Drass, le transfert aurait pris trois jours !
Je voudrais évoquer aussi les problèmes des services de santé-environnement. Ils ont souvent servi de variable d'ajustement et souffert de réductions d'effectifs car leur action n'a pas d'impact direct sur les dépenses d'assurance maladie. Assurant des missions régaliennes pour le compte du préfet, leurs agents se trouvent souvent en porte-à-faux entre celui-ci et le directeur général de l'ARS.
Vous direz, voici un discours de syndicaliste qui noircit le tableau. Lorsque nous avons publié nos conclusions sur les ARS en septembre, M. Jacquinet, président du collège des directeurs généraux des ARS, nous a répondu dans l'heure qui a suivi. Cela est inédit et démontre la pertinence de nos analyses.
M. René Ferchaud (Snpass-FO) . - FO dispose de 4 sièges sur les 17 du CNC et représente à la fois les agents de l'Etat et les agents régis par les conventions collectives. Mon propos d'aujourd'hui portera sur les conséquences de la création des ARS sur les personnels. Il constitue l'occasion de réitérer nos revendications, qui n'ont rencontré aucun écho depuis l'installation du gouvernement. La ministre des affaires sociales s'est distinguée par son silence.
Nous constatons un malaise au sein des ARS et de nombreux dysfonctionnements. L'Etat abandonne ses missions et ses agents au profit d'opérateurs extérieurs qui n'apportent pas de réelle plus-value. La condition des agents se dégrade à mesure que les attaques contre leurs garanties personnelles se multiplient. L'autonomie de gestion octroyée aux directeurs généraux des ARS au détriment des services de gestion des ressources humaines ministériels s'est traduite par des inégalités de traitement entre agents et par la progression du recrutement de contractuels au détriment de celui d'agents statutaires. Les attributions des institutions représentatives du personnel sont méconnues : récemment, la ministre a refusé de réunir un CHSCT après un suicide !
Le Gouvernement actuel continue dans les dérives du précédent. Près de 8 000 agents de l'Etat voient leurs liens avec le ministère insidieusement coupés et leurs règles statutaires remises en cause. Des discriminations sont constatées en matière de rémunération, d'hygiène et de sécurité. L'égalité n'a pas droit de cité au sein des ARS, selon la logique ministérielle.
Les effectifs sont en forte baisse : la suppression de 700 équivalents temps plein sur quatre ans correspond à la disparition des effectifs moyens de deux ARS. M. Piveteau, ancien secrétaire général des ministères chargés des affaires sociales, avait souligné en son temps que les ARS étaient créées dans l'instabilité juridique. Aujourd'hui, les représentants du personnel rencontrent de graves difficultés pour faire fonctionner les institutions représentatives et exercer leurs mandats syndicaux. Les règles d'établissement des ordres du jour des réunions des comités d'agence et CHSCT et les délais règlementaires de transmission des documents ne sont pas respectés. Les directeurs refusent d'adapter les fiches de postes des représentants du personnel, rognent les crédits d'heure de délégation. Certains directeurs généraux ne président pas les instances... Les représentants du personnel sont en première ligne sur le front de la souffrance au travail des agents des ARS. Le but recherché est-il de décourager les derniers volontaires ?
Il est difficile d'obtenir des informations sur les rémunérations accessoires des agents de l'Etat alors que des dérives existent. En Champagne-Ardenne, une dotation de 60 500 euros destinée à ce poste a été transférée sur des dépenses de fonctionnement. Les réorganisations continuelles compliquent encore la situation.
La ministre se désintéresse du CNC : elle ne l'a jamais présidé, a refusé de recevoir les représentants du personnel qui y siègent et de leur communiquer les informations qu'ils sollicitent sur le budget des ARS, le recours à l'intérim, les conditions de rémunération des membres des Comex, etc... Ce bilan n'est pas exhaustif. La ministre n'est pas revenue sur les réformes dévastatrices qu'elle avait autrefois vilipendées.
Dans ce contexte, nos revendications sont nombreuses : réactivation du lien entre les agents et le ministère quelle que soit leur affectation, traitement égalitaire des agents d'un même corps, rétablissement d'un comité ministériel de plein exercice compétent pour veiller au respect du statut pour tous les agents des ARS, affirmation de la compétence des instances nationales - comité national d'action sociale, CHSCT du ministère - vis-à-vis des agents des ARS, application du statut de la fonction publique à tous les agents de l'Etat, octroi d'un véritable pouvoir de décision à la DRH nationale... Enfin, nous demandons la réalisation d'un audit sur le fonctionnement des ARS, préalable à leur disparition et à l'abrogation de la loi HPST.
M. Gino Sandri (Snfocos) . - Les personnels de l'assurance maladie transférés aux ARS continuent dans ce cadre de bénéficier des trois conventions collectives nationales qui leur étaient antérieurement applicables. Ils représentent 15 % des effectifs, autant dire que je parle aujourd'hui au nom d'une minorité... qui a fortement conscience de sa situation minoritaire. Le statut de l'établissement public ne facilite pas l'exécution des contrats de travail. Certaines inégalités de fait sont vécues comme des mesquineries.
Le bon fonctionnement du CNC est parfois entravé par des ordres du jour démesurés. A côté de la concertation, nous souhaiterions un pilotage national fort des personnels, conformément aux engagements pris dans le passé. Cela permettrait de résoudre certaines difficultés ou situations délicates.
Le sentiment d'abandon par les institutions d'origine est prégnant parmi les personnels que je représente. Le transfert s'est réalisé dans des conditions hétérogènes, parfois excellentes, parfois douloureuses. Les personnels sont attachés à la mobilité et souhaiteraient bénéficier d'un droit au retour dans les organismes d'origine. Cela est plus particulièrement nécessaire pour les praticiens-conseils. Alors qu'ils étaient historiquement gérés par la Caisse nationale d'assurance maladie des travailleurs salariés (Cnam), celle-ci refuse de reconnaître leur parcours au sein des ARS. Cette situation constitue un motif d'inquiétude.
A côté d'un pilotage national, il convient également de mettre en place un pilotage local.
Enfin, les agents ont souvent le sentiment d'être des variables d'ajustement.
Ce sentiment, couplé à celui d'abandon que j'ai évoqué et aux difficultés de la mobilité, fait naître des risques psychosociaux. Pour les éradiquer, les personnels issus de l'assurance maladie souhaiteraient que l'Union des caisses nationales de sécurité sociale (Uncass) joue pleinement son rôle au sein du CNC.
M. Yves Lentourneux (Interco-CFDT) . - Je m'exprime au nom de la fédération CFDT de la fonction publique et de celle des agents de l'assurance maladie.
La CFDT aimerait être reçue ès-qualité par votre mission pour un autre temps de débat. Vous avez reçu individuellement les syndicats de médecins et de pharmaciens de la fonction publique, nous demandons à bénéficier d'un traitement équivalent.
La CFDT a soutenu la mise en place des ARS, conçues comme un outil de modernisation et de territorialisation de l'action publique.
Aujourd'hui le malaise du personnel, la perte de sens du travail, source de souffrance, sont indéniables. Comment en est-on arrivé là ? Les ARS souffrent de deux péchés originels.
Elles ont été installées aux forceps, dans la rudesse et la précipitation, sans dialogue préalable avec les personnels transférés qui ont eu le sentiment d'être traités comme des pions. Telle était la méthode du précédent gouvernement ! Aucune réflexion n'a été menée sur l'adéquation entre les missions et les moyens.
Après le vote de la loi, le politique a démissionné au profit des technocrates. Ils ont transformé le projet voulu par la représentation nationale en un meccano administratif qui ne peut fonctionner. En fait, les ARS constituent 26 petites entreprises indépendantes les unes des autres, sans vision stratégique... Un contractuel de droit public en poste dans une ARS ne peut envisager sa mutation dans une autre ARS. Les structures sont très hiérarchisées. Trois ans après, il n'y a ni gestion coordonnée, ni vision stratégique, ni pilotage national. Le comité national de concertation (CNC) et le conseil national de pilotage (CNP) sont défaillants. Nous avons demandé la constitution d'un comité central des agences et d'un délégué syndical central.
Le pilotage technocratique a également abouti à une remise en cause de la territorialisation réclamée par la CFDT. Nous ne voulons pas d'une centralisation régionaliste ; nous souhaitons une politique nationale mise en oeuvre au plus près des territoires de santé.
Aujourd'hui les inégalités sanitaires se sont accrues mais il n'est pas trop tard pour redonner du sens à la réforme.
M. Jean-François Gomez (CFE-CGC) . - Je suis praticien-conseil en charge des questions de santé à la CFE-CGC. Je suis d'accord avec le constat pessimiste dressé par mes collègues. Pour autant, je ne demande pas l'avortement des ARS quand bien même la grossesse pourrait-elle être considérée comme pathologique...
Je vais me faire le porte-parole des personnels de l'assurance maladie transférés : sur 214 praticiens-conseils, 31 ont quitté les ARS, soit un taux de fuite de 15 %. Près de 60 % de ceux qui restent ont plus de 55 ans. Pour remédier à la situation, le ministère vient de décider de ponctionner les effectifs des reçus au concours au profit des ARS. Cette mesure est inadaptée car les agences ont besoin de personnels expérimentés et non d'ersatz de médecins-conseils.
Des solutions existent, nous les avons soutenues : elles passent par le recours aux mises à dispositions de personnel, autorisées par la convention collective.
J'en viens à la question du déroulement de carrière. Sur 63 agents de direction, 43, soit 68 % de l'effectif, siègent aux Comex et aux Codir des ARS. En revanche, 18 praticiens-conseils seulement participent à ces comités, soit 7 % de l'effectif. Ces chiffres révèlent une inadéquation entre les qualifications et les classifications, les grades et les responsabilités. Au moment du transfert de personnel, aucune réflexion n'a été menée sur ce sujet. En matière de gestion des ressources humaines, les ARS ressemblent à un bateau ivre, sans pilote. Il est impératif de motiver les personnels en adoptant une ligne de direction claire.
Les praticiens-conseils assurent des missions de prévention et de planification de l'offre de soins. Les premières étaient peu développées au sein de l'assurance maladie et suscitent l'intérêt des médecins. La réalisation des secondes est source de difficultés pour les praticiens qui subissent un choc culturel. Ils travaillaient sur la mesure comptable des dépenses et de leur efficience. Il leur est demandé de réfléchir à des questions théologiques de santé publique. Les bases de données du secteur hospitalier et de l'assurance maladie diffèrent. Enfin, les praticiens étaient habitués à un dialogue entre les personnels de l'Etat et les personnels des anciennes agences régionales d'hospitalisation (ARH). Alors que les ARS devaient constituer une maison commune, le dialogue a disparu pour céder la place à la compartimentation. Une mission de l'inspection générale sur ce point serait donc opportune.
L'efficacité des nouvelles structures nous préoccupe. La loi HPST devait créer une maison commune à l'Etat et à l'assurance maladie afin d'optimiser l'offre de soins. Or les déficiences sont nombreuses. Les bases de données sont insuffisamment exploitées et incomplètes : dans le secteur public, elles ne recensent pas qui prescrit quoi, à qui, quand et pourquoi, alors que ces informations sont collectées dans le secteur privé. L'Objectif national des dépenses d'assurance maladie (Ondam) n'a été atteint que grâce au secteur des soins de ville et aux actions de contrôle de chaque professionnel de santé qui y ont été menées, et qu'il faut donc généraliser. Le pilotage national fait défaut. Les dix priorités sont déclinées dans chaque région sans concertation. Par exemple, les contrôles effectués par l'assurance maladie sur les arrêts de travail devraient avoir une influence sur la politique des structures qui dépendent de l'Etat. Certaines structures sont dotées par l'ARS de personnels salariés, et prescrivent des prestations payées par l'assurance maladie, sans que ce coût soit intégré dans le calcul de leur dotation : mieux vaudrait créer des emplois en leur sein. Les ARS ne fonctionnent pas, faute de culture de la gestion du risque, et de pilotage national en la matière. Leurs interlocuteurs de l'assurance maladie, les directions de caisse, ne sont pas les bons car ils n'ont pas accès aux données pertinentes. C'est un dialogue de sourd.
Je recommande donc d'encourager la mise à disposition des personnels ; de renforcer l'attractivité de toutes les professions présentes dans les ARS ; d'y mettre en adéquation les grades et les métiers ; de mettre les PRS en conformité avec la loi ; d'uniformiser les paramètres d'enregistrement des dépenses dans le public et dans le privé, comme le recommandera le Haut Conseil pour l'avenir de l'assurance maladie ; de faciliter, sous réserve des exigences de confidentialité, l'utilisation des bases de données par les organismes en charge de la gestion du risque ; de mettre en place un pilotage national de la gestion du risque, articulé autour d'une autorité de maîtrise d'ouvrage et d'une maîtrise d'oeuvre dotée d'un corps national de contrôle, qui devra rester indépendant et n'être surtout pas rattaché aux organismes payeurs locaux.
Mme Anne-Marie Oliva (CFE-CGC) . - Les agents de l'assurance maladie transférés dans les ARS regrettent leur identité perdue. Leurs missions sont galvaudées, et les services de ressources humaines ne connaissent pas leurs conventions collectives. Protéger leurs acquis et faire respecter nos droits est donc une lutte permanente. Le recrutement d'agents non issus de l'assurance maladie sous notre convention collective menace notre identité. Nous avions demandé, lors de la mise en place des ARS, qu'il n'y ait pas de transferts mais des détachements. Le ministère a refusé. Minoritaires, nous nous sentons mis en minorité.
M. Yves Le Bihan (CFDT-PSTE) . - La multiplicité des conventions collectives dans le privé, pour une population peu nombreuse, ne simplifie pas la gestion pour les ARS. Les cadres, les praticiens-conseils, les agents provenant du RSI et ceux provenant de la MSA ont chacun leur convention collective. Nous avions proposé à M. Piveteau de réduire le nombre de conventions collectives à deux, que le RSI et la MSA participent au financement sous forme d'une soulte et que les salariés embauchés le soient sous le régime général. Cette idée est inscrite à l'ordre du jour du prochain CNC.
M. Jacky Le Menn, rapporteur . - Merci de vos exposés, qui ont mis en évidence les difficultés rencontrées. Vous exprimez tous une souffrance, un sentiment de perte de sens et de repères. Dans cette maison commune créée par la loi, il y a encore beaucoup de compartiments. L'objectif était pourtant de substituer aux anciens acteurs - ARH, services extérieurs de l'Etat et assurance maladie - une organisation plus efficiente regroupant un large champ de métiers. Vous êtes unanimes à dire qu'il n'a pas été atteint. Notre volontarisme nous a-t-il conduits à vouloir faire embrasser trop vite un ensemble trop large de missions aux 26 ARS ? Chacune a dû s'organiser à sa manière... Comme on dit au bridge, ce ne fut pas un fit. Si c'était à refaire, quelles missions devrions-nous distraire des ARS ? Faut-il au contraire élargir leur champ d'action et y inclure la veille environnementale et sanitaire ? Devons-nous, pour assurer leur pérennité, revoir leur champ d'intervention ?
M. Alain Milon, rapporteur . - Vous êtes, en effet, unanimes. J'ai été rapporteur de cette loi : les problèmes ne découlent pas du texte mais de sa mise en oeuvre précipitée. Je précise toutefois qu'il n'a jamais été question de créer une structure unique entre l'Etat et l'assurance maladie, qui ne sauraient être placés sur un pied d'égalité ! Il s'agit simplement de mettre en commun certaines de leurs compétences.
Mme Isabelle Plaisant (Unsa) . - Secrétaire générale du syndicat national des personnels de santé environnementale, je vous ai interrogés le 15 novembre par courrier sur la place de la santé environnementale dans les ARS. Lors de la RGPP, le ministère de la santé avait décidé de transférer les quelque 1 500 personnels de santé environnementale dans les ARS, sans discussion préalable. Le débat que nous réclamions sur l'organisation nationale des missions de santé environnementale n'a pas eu lieu. Pourtant, la sécurité alimentaire relève du ministère de l'agriculture pour les produits animaux, du ministère de la consommation pour les produits végétaux, l'inspection des installations polluantes revient au ministère de l'écologie, le contrôle sanitaire des eaux destinées à la consommation humaine est fait, contrairement aux autres pays européens, par l'Etat... Nous exerçons nos missions pour les préfets de département, selon des protocoles prévus par la loi, que la régionalisation induite par les ARS rend difficiles à appliquer. Pour des raisons budgétaires, nous allons de moins en moins sur le terrain, ce qui nous transforme en personnels administratifs. Sans véhicule pour aller en montagne contrôler un captage d'eau, comment faire de la prévention ? Formés à l'école des hautes études de santé publique, nous n'avons plus de réunion professionnelle nationale.
M. Georges Amaranthe (Interco-CFDT) . - Les ARS sont sans cesse chargées de nouvelles missions alors que leurs effectifs diminuent. Ils sont désormais comptabilisés par ETP, ce qui conduit à privilégier le recrutement d'agents de catégorie A, au détriment des catégories C, et ces agents coûtent très cher ! Les directeurs généraux des ARS veulent que les ARS soient opérationnelles 24 heures sur 24, ce dont nos collègues issus de l'assurance maladie n'avaient pas l'habitude.
M. Jean-François Gomez (CFE-CGC) . - Avons-nous trop élargi le champ des missions ? La question est plutôt de définir les objectifs et la manière de les atteindre en définissant l'échelle territoriale optimale. L'Etat doit contrôler tous les paramètres qui guident l'organisation de la santé et de la dépense. Le problème n'est pas de réduire le nombre de conventions collectives : l'Etat n'a pas à s'embarrasser de telles questions, mais il doit donner la direction et identifier, dans chaque institution, les personnels les mieux à même d'atteindre les objectifs qu'il a fixés. L'erreur a été d'autoriser certaines institutions à décliner les objectifs.
M. Bruno Lanllier (Snass-CGT) . - La question n'est pas de savoir si le champ est trop large. Le problème est à la fois dans la loi et dans son application. Les déterminants de la santé sont sociaux et environnementaux, mais la création des ARS nous l'a fait perdre de vue et nous prive des moyens d'agir sur les causes. La CGT, au risque de vous étonner, ne réclame pas un retour en arrière mais souhaite que chacun retrouve la place qui lui revient. C'est l'Etat qui a la légitimité pour conduire une politique de santé publique. Cela ne remet pas en cause les prérogatives de l'assurance maladie, notamment en matière de gestion du risque. Le niveau régional doit être celui de l'analyse, de l'expertise et de la coordination, voire des décisions sur les grandes orientations. La présence sur le terrain doit être organisée au niveau départemental. L'enchevêtrement actuel des compétences interdit toute efficacité.
M. René Ferchaud (Snpass-FO) . - Nous ne sommes pas unanimes sur l'expression d'une souffrance et d'une perte de repères : ne confondons pas le symptôme et la cause ! Certaines organisations syndicales veulent faire respecter les conventions collectives et le statut de la fonction publique, d'autres aggraver ce que nous considérons comme les causes du problème. A nos yeux, la régionalisation, pas plus que la gestion centralisée du personnel, ne préserveront les statuts. Ce qu'il faut, c'est maintenir les prérogatives de chaque département ministériel ; un statut unique ne serait pas une solution. La loi qui nous a mis dans cette situation ne parle pas de délégation départementale mais uniquement de délégation territoriale. Force Ouvrière est viscéralement attachée à la forme de notre République, fondée sur l'existence des départements. Nous souhaitons donc le rétablissement d'un service de l'Etat dans chaque département. Notre ministère est le seul qui en soit dépourvu : il doit s'en remettre à 26 établissements publics indépendants.
M. Yves Lentourneux (Interco-CFDT) . - Le problème n'est pas celui du périmètre d'action, mais celui de l'absence de pilotage national. L'ARS n'est peut-être pas un service de l'Etat, mais c'est un de ses opérateurs, et son directeur général est nommé en conseil des ministres, comme un préfet, et participe au comité de l'administration régionale auprès du préfet de région. Il pilote une politique d'Etat. L'ARS n'est certes pas une maison commune entre l'Etat et l'assurance maladie, mais un lieu de mise en commun des compétences et de construction d'une culture commune. Il faut simplement insuffler aux 26 ARS un esprit commun d'application des politiques nationales en fonction des réalités territoriales. Le législateur doit se préoccuper aussi de l'application des lois qu'il vote !
M. Jacky Le Menn, rapporteur . - Justement, comment articuler les politiques régionales de santé avec une politique nationale ?
M. Gino Sandri (Snfocos) . - J'ai vécu la phase de préfiguration, participé aux travaux du CNC provisoire : plutôt que de vitesse, il faut parler de précipitation. Le débat a vite porté sur les astreintes effectuées par les agents issus de l'assurance maladie, et est devenu très confus. Une réunion a clarifié les choses : dans la fonction publique, les astreintes sont normales, mais les enjeux de pouvoirs locaux ont conduit les ARS à vouloir faire trop pour les moyens dont elles disposaient. Les transferts de poste ont parfois abouti à des inadéquations entre les personnels transférés et les missions qui leur étaient confiées. Il est même arrivé que certains restent six mois sans mission ! Ce n'est pas un modèle de bonne gestion des ressources humaines...
M. Alain Laplace (Unsa) . - La gestion des ressources humaines de l'Etat n'est pas toujours meilleure... Le bilan de la RGPP fait par les trois inspections générales en 2012 soulignait une conduite du changement défaillante, l'absence d'accompagnement des réformes par une gestion adaptée des ressources humaines et une communication stigmatisante à l'égard des agents publics. Au même moment, le rapport de la Cour des comptes qui a traité de la mise en place des ARS donnait un satisfecit au secrétaire général du ministère des affaires sociales, saluant « une mise en place rapide et maîtrisée des ARS, sans aucune rupture avec les institutions qu'elle fusionnait ». Il est vrai que son rédacteur était un proche de celui-ci...
M. Jacky Le Menn, rapporteur . - La préconisation n° 27 était d'élargir les possibilités, pour les directeurs généraux, de recruter le personnel sur contrat.
M. Alain Laplace (Unsa) . - Au même moment, le Gouvernement faisait adopter la loi Sauvadet pour la titularisation des agents contractuels de l'Etat, y compris des ARS !
La santé publique doit être une politique nationale. Les inégalités sociales ne concernent pas que la santé. Les ARS ont-elles vocation à s'occuper de l'ensemble des problèmes sociaux ? Non ! Elles doivent se mettre au service d'autres politiques publiques. La RGPP a retiré la santé humaine du champ de la cohésion sociale, tout en y incluant celle des animaux... Mme Touraine est ministre des affaires sociales et de la santé, même si les affaires sociales semblent ne l'intéresser que modérément. La mobilité des personnels aidera à conjuguer les deux dimensions : les ARS ne doivent pas s'enfermer dans le seul domaine de la santé, surtout si c'est pour tout y subordonner à des considérations budgétaires.
M. Xavier Cremoux (Snpass-FO) . - Depuis la mise en place des ARS, nous réclamons le renforcement des services de l'Etat, comme la majorité des autres organisations syndicales. Le ministère n'a pas voulu nous communiquer le montant des émoluments des directeurs généraux d'ARS. Cette revendication unanime est pourtant bien légitime dans le secteur public ! Nous dénonçons également depuis trois ans l'opacité des primes versées aux agents. A qui pouvons-nous nous adresser ? Nous n'avons jamais vu de ministre participer au CNC...
M. Jean-François Gomez (CFE-CGC) . - Nous sommes en effet souvent interpellés sur l'opacité de certains émoluments, qui se situent d'ailleurs en marge des conventions collectives.
En 2005, la question de l'articulation des différents niveaux s'étaient déjà posée. Les conséquences de tel cancer étaient étudiées séparément à Brest, Marseille, Strasbourg... Une semblable cacophonie existe toujours. Un pilotage national est donc nécessaire. Il s'agit de déterminer les priorités nationales et de les faire décliner par un organisme spécifique. Les ARS veilleront au suivi du volet national et s'assureront que les spécificités régionales soient réelles et pertinentes.
Mme Annie David, présidente de la commission des affaires sociales . - L'idée d'un pilotage national respectant les spécificités des régions me séduit. Dans ma région, montagneuse, l'ambition de développer une politique régionale se heurte aux impératifs budgétaires. Le directeur général d'une ARS a un pouvoir considérable, mais les élus s'opposent parfois à ses décisions. Sa nomination en conseil des ministres en fait l'équivalent d'un préfet, mais il manque la coordination entre ces 26 décideurs, tout comme la concertation avec les élus locaux, même si ceux-ci ont tendance à formuler des demandes excessives. Cette puissance me paraît trop importante.
Mme Isabelle Pasquet . - Comment les élus locaux peuvent-ils être des partenaires de la politique sanitaire et sociale d'un territoire ? Le malaise des personnels de l'assurance maladie est réel. Que faire ?
M. Alexandre Carpentier (Unsa) . - Les directeurs généraux des ARS n'ont pas trop de missions, ils ont trop de pouvoir. Avec leur Comex, ils décident de tout. Au lieu de cantonner les équipes à des tâches d'application, ils devraient les mettre en situation de formuler des propositions. Certains directeurs du Comex n'ont aucune idée de la réalité du travail quotidien de leurs agents, quand toute une partie du personnel est exclue de la prise de décision. Les personnels de l'Etat des catégories B et C et ceux de l'assurance maladie des niveaux 3, 4 et 5 ne sont pas écoutés. Parfois, ils n'ont rien à faire, car leur travail est vampirisé par la concentration régionale. Certains centres régionaux, à l'inverse, sont débordés... A quoi bon, du point de vue des agences, demander l'avis des partenaires, y compris des élus ? Celui-ci n'est que consultatif et n'influe pas sur la décision.
Mme Annie David, présidente de la commission des affaires sociales . - Nous nous en sommes aperçus !
M. Alexandre Carpentier (Unsa) . - La concentration de tant de pouvoirs sur une personne, fût-elle un surhomme, conduit nécessairement à des dérives.
Les personnels de l'assurance maladie se sentent isolés et abandonnés, notamment de la part de l'Union des caisses nationales de sécurité sociale (Ucanss) : je le ressens dans mon ARS. La loi surpondère pourtant leurs voix dans la représentation du personnel : les agents de l'Etat, avec 80 % des effectifs, disposent de 60 % des sièges. Leur culture n'est pas la nôtre : leur point de vue assurantiel diffère de notre préoccupation de couverture universelle. Leurs salaires aussi sont différents : à qualification égale, la variation de salaire pour un même travail peut aller jusqu'à un tiers. Un statut commun n'arrangerait rien et coûterait très cher à l'Etat, les différences salariales étant trop importantes. Les directeurs des ressources humaines issus du secteur privé ne connaissent pas les droits de leur personnel. C'est choquant !
M. Bruno Lanllier (Snass-CGT) . - Comment a-t-on pu confier autant de pouvoirs à une seule personne ? La prétendue « démocratie sanitaire » n'a de démocratie que le nom : ses organes sont fantoches, et les contre-pouvoirs inexistants. La répartition du pouvoir au sein des agences est déséquilibrée : tout va au niveau régional, ce qui prive les élus locaux d'interlocuteurs. Ce n'est pas un hasard : cette administration est faite pour dire non. Il faut rendre à chacun la place qui lui revient et conjuguer expertise de terrain et hauteur de vue afin que les élus locaux disposent d'un interlocuteur valable. Certains directeurs généraux ont du mal à travailler avec les conseils généraux.
Dans ma région, des discussions homériques sur les conditions d'accès aux établissements d'hébergement des personnes âgées dépendantes (Ehpad) n'ont pas abouti, faute d'accord avec les conseils généraux. Or, sur cette articulation, la loi est muette.
M. Jean-François Gomez (CFE-CGC) . - Le pouvoir du directeur général d'ARS est renforcé par le défaut de pilotage national, l'absence d'exploitation des bases de données et la faiblesse des institutions de démocratie sanitaire.
M. Yves Lentourneux (Interco-CFDT) . - Il y a surtout un problème de gestion des ressources humaines, même si les instances de représentation du personnel ont toutes les pouvoirs d'un comité d'entreprise. Un contre-pouvoir devrait exister : nous disposons des outils de contrôle de la démocratie sanitaire ; il convient de les utiliser.
La réforme de l'Etat est nécessaire mais insuffisante ; d'autres acteurs publics sont concernés. Les ARS comptent un conseil de surveillance. C'est inédit - il n'existait pas dans les Drass -, mais il n'exerce pas sa mission de contrôle du fait d'un manque de volonté politique. Faisons-le fonctionner !
M. Jacky Le Menn, rapporteur .- Aujourd'hui, il est présidé de droit par le préfet de région. Ce pourrait être un élu, par exemple le président du conseil régional.
M. Yves Lentourneux (Interco-CFDT) . - Nous pourrions aussi prévoir une articulation avec le Conseil économique, social et environnemental régional. L'usager devrait avoir droit de parole.
Mme Anne-Marie Oliva (CFE-CGC) . - Comment remédier à la souffrance des personnels de l'assurance maladie ? L'Ucanss doit être le garant du respect de nos droits. Elle devrait organiser chaque trimestre une réunion avec les représentants des agents de l'assurance maladie afin d'exposer les problèmes et rechercher les solutions. C'est tout simple. Nous le demandons depuis longtemps.
M. Gino Sandri (Snfocos) . - J'approuve la proposition de Madame Oliva.
Au niveau des ARS, le super directeur a-t-il trop de super pouvoirs ? Il convient sans doute de former l'encadrement à l'application du droit conventionnel. Le transfert des personnels de l'assurance maladie s'est accompagné de celui de dotations budgétaires dont l'utilisation n'est pas claire.
Au niveau national, il faut reconnaître que le CNC ne constitue pas la structure la plus appropriée compte tenu de sa composition. De ce point de vue, l'intervention de l'Ucanss pourrait représenter un signal fort en direction du personnel.
M. Jacky Le Menn, rapporteur . - Nous avons auditionné M. Piveteau, ancien secrétaire général des ministères chargés des affaires sociales. Nous entendrons son successeur, M. Bras. Nous lui soumettrons quelques-unes des questions posées aujourd'hui, non pas pour l'accabler, mais pour dégager des pistes de réponse.
M. Xavier Crémoux (Snpass-FO) . - Le projet d'arrêté organisant le concours d'ingénieur sanitaire prévoit la participation au jury d'un directeur général d'ARS. Est-ce son rôle ? N'est-ce pas plutôt celui du secrétaire général ?
M. Georges Amaranthe (Interco-CFDT) . - Le turn-over des personnels de certaines ARS est élevé. On en est parfois au troisième directeur général en quatre ans ! M. Lagarde a rejoint le cabinet de Mme Bachelot en une nuit. Du jour au lendemain, des personnels qui suivaient des dossiers complexes ont dû tout recommencer.
M. Alain Laplace (Unsa) . - Je signale un article intéressant paru dans la revue Santé publique intitulé : « ARS, deux après : une autonomie de façade ? ». Ainsi, à partir d'un diagnostic commun, on peut tirer des conclusions opposées... La Mecss peut-elle entendre la ministre ? Nous serions curieux de connaître sa position.
M. Jacky Le Menn, rapporteur . - Elle attend peut-être les conclusions de notre mission !
Audition de M. Pierre-Louis BRAS, secrétaire général des ministères chargés des affaires sociales, et Mme Natacha Lemaire, responsable du pôle santé du secrétariat général (mercredi 11 décembre 2013)
M. Yves Daudigny, président . - Nous poursuivons nos travaux sur les agences régionales de santé en recevant Pierre-Louis Bras, secrétaire général des ministères sociaux depuis septembre dernier. Monsieur le Secrétaire général, nous avons mené, depuis le mois de février, de nombreuses auditions pour dresser un bilan de la mise en place des ARS et proposer des pistes d'évolution.
Lors de ces différentes auditions, nous avons notamment été frappés par un sentiment de malaise social au sein des personnels. Il provient certainement de la réforme de fond, assez inédite, que constitue le regroupement en un établissement public autonome de plusieurs structures et organismes qui disposaient de statuts variés, mais aussi de la RGPP qui a été menée en parallèle. On peut sûrement parler de mise en place « à la hussarde » des nouvelles agences.
Nous avons ainsi entendu la semaine dernière l'ensemble des syndicats présents au comité national de concertation et leur bilan est plutôt négatif, et ce de manière concordante entre les organisations. Les expressions de « perte de sens », de « souffrance au travail », ont souvent été prononcées. C'est une question essentielle car on ne peut mener une politique publique sans l'adhésion des personnels chargés de sa mise en oeuvre sur le terrain.
Je propose de vous laisser la parole pour un propos liminaire et vous prie d'ores et déjà d'excuser notre co-rapporteur, Alain Milon, qui est retenu dans son département aujourd'hui.
M. Pierre-Louis Bras, secrétaire général . - La création des agences régionales de santé répondait à deux objectifs : développer une vision intégrée et globale des problématiques de santé en région en dépassant les cloisonnements, les silos administratifs et la séparation entre les administrations d'Etat et l'assurance maladie ; faciliter l'adaptation de la politique nationale de santé aux réalités régionales et infrarégionales.
Au regard de ces objectifs, les ARS constituent un progrès indéniable et la nouvelle perspective engagée par la stratégie nationale de santé renouvelle le sujet. Les agences sont chargées de mener des débats sur cette stratégie avant qu'une loi ne vienne, en 2014, préciser les priorités de la politique nationale. En tout état de cause, la stratégie nationale de santé fait le choix des territoires en s'appuyant sur les ARS qu'elle entend conforter.
M. Jacky Le Menn, rapporteur . - Avant d'en venir aux questions plus précises, je souhaite vous poser une question de principe. Nous avons mené de nombreuses auditions ; la table ronde avec les représentants des personnels, ainsi que les auditions des médecins et pharmaciens inspecteurs et les courriers que nous avons reçu d'autres organisations, ont révélé beaucoup de frustration, de doute sur le chemin à suivre. Une part des personnels n'a pas fait le deuil des anciennes Ddass ! Un syndicat posait alors cette question : « Faut-il réformer les ARS ou acter leur impuissance ? ».
M. Pierre-Louis Bras . - Je n'ai pas encore pris connaissance du compte rendu de votre audition de la semaine dernière mais, dans les comptes rendus précédents, je n'ai pas lu de remise en cause du sens ou de l'esprit de la réforme, qui est de rassembler plusieurs administrations dans une même équipe. J'entends plutôt le constat d'un bilan présentant un certain nombre de progrès. Les critiques lancinantes d'administrations « en silos » sont bien antérieures à la création des ARS. C'est pourquoi nous n'envisageons pas de remise en cause du principe même des ARS. Je remarque d'ailleurs que les agences sont tout à la fois taxées d'impuissance et de toute-puissance... Elles sont donc peut-être au juste équilibre !
En ce qui concerne les personnels, il est indéniable que les bouleversements ont été importants et rapides : nouvel environnement de travail, nouvelles exigences, par exemple liées à la transversalité, etc... Une enquête a été menée en 2011 sur les conditions de travail ; ses résultats ont montré des signes d'inquiétude, en termes de reconnaissance du travail ou de stress. Plusieurs mesures ont alors été décidées : un plan de sensibilisation aux risques psychosociaux, des circulaires ministérielles pour les directeurs généraux et les directions des ressources humaines concernées, un plan de formation, etc... En outre, la lettre de mission adressée chaque année par la ministre aux directeurs généraux comporte effectivement un volet consacré au management interne. Le ministère se préoccupe donc bien de cette situation que nous ne nions pas et qui résulte, vous le disiez, du profond bouleversement que constituent les ARS.
M. Jacky Le Menn, rapporteur . - De nombreuses personnes auditionnées, ainsi que le rapport de la Cour des comptes de septembre 2012, évoquent un pilotage national défaillant. Que pensez-vous de ce constat ou de ce sentiment ? Quelles solutions peuvent être apportées pour améliorer cette situation ? Comment décloisonner réellement le travail des directions d'administration centrale ?
On peut également s'interroger sur les compétences du secrétariat général des ministères sociaux pour animer le réseau des ARS. Le récent décret d'organisation du secrétariat général laisse peu de place aux ARS, les missions premières restant les fonctions support des différents ministères concernés (santé, emploi, travail, formation professionnelle, sports, jeunesse, vie associative...). On ne sait pas à la lecture de l'organigramme de quelle direction relève le Conseil national de pilotage et les agences régionales de santé y apparaissent à peine. Au fond, pourquoi le secrétariat général est-il chargé du « pilotage et de la coordination » des ARS, alors que ses compétences principales (et premières) consistent à gérer les compétences communes en matière de ressources humaines et de finances ?
M. Pierre-Louis Bras . - Le pilotage est certainement perfectible mais les directeurs généraux que vous avez entendus n'ont pas mis en exergue qu'il serait défaillant. Aux critiques sur le manque de perspectives stratégiques, je vous réponds que c'est justement l'objectif de la stratégie nationale de santé de donner de la cohérence et ... des perspectives.
Les directions d'administration centrale se sont constituées autour de compétences métier fortes. La création du conseil national de pilotage (CNP) a permis un travail en commun, non pas tant durant les réunions mais en amont pour préparer les décisions. La coordination a lieu, en pratique, avant le stade du CNP qui constitue plus le lieu de synthèse et d'échanges au niveau des directeurs. Il joue donc un rôle utile de décloisonnement. Nous constatons d'ailleurs, c'est une remarque souvent évoquée, que les circulaires sont moins nombreuses qu'auparavant, notamment avant la création du CNP, et qu'elles sont moins contradictoires entre elles...
En outre, il ne faut pas oublier qu'une particularité du CNP est d'associer d'autres acteurs que les seules administrations centrales puisque les caisses d'assurance maladie sont représentées et participent aux travaux. C'est très important et cela constitue une rupture bienvenue dans les méthodes de travail.
Y a-t-il trop d'instructions ? Beaucoup sont techniques et attendues par les agences pour effectuer leur travail dans de bonnes conditions. Le simple nombre ne constitue pas un bon indicateur en soi. Nous travaillons sur leur qualité, leur lisibilité, et tentons de nous orienter vers des guides méthodologiques, souvent co-construits avec les ARS, plutôt que d'en rester à des circulaires traditionnelles plus directives.
Enfin, les ARS signent avec le ministère un contrat pluriannuel d'objectifs et de moyens (Cpom). Nous allons évaluer la première génération d'entre eux et les infléchir vers des objectifs plus resserrés et des priorités plus pertinentes. Au moment de leur préparation et de leur signature, il n'y avait pas de stratégie nationale de santé, la dernière loi de santé publique, qui date de 2004, n'était plus valide et n'avait pas été renouvelée.
M. Jacky Le Menn, rapporteur . - Les directeurs généraux sont demandeurs d'éléments de doctrine stratégique ou de guides méthodologiques, plus que de directives toutes ficelées...
Le CNP est-il présidé en pratique par le ou les ministres compétents ?
M. Pierre-Louis Bras . - C'est arrivé deux fois depuis 2010 mais je vous rappelle que ces réunions ont lieu tous les quinze jours et revêtent un caractère largement technique. En revanche, les ministres assistent régulièrement aux séminaires des directeurs généraux qui ont lieu une fois par mois et peuvent ainsi faire passer les messages ou transmettre les impulsions qu'ils souhaitent.
M. Jacky Le Menn, rapporteur . - Estimez-vous que le champ de compétences des ARS est cohérent ? D'un côté, leur création a entraîné une certaine rupture avec le secteur social. De l'autre, l'exercice de compétences « régaliennes » comme la veille et la police sanitaires ou la santé environnementale, non liées directement à l'offre de soins, pose nécessairement des difficultés d'articulation avec les autres acteurs de l'Etat. Doit-on stabiliser ce champ de compétences ou l'adapter ?
M. Pierre-Louis Bras . - En effet, la loi HPST a séparé le social du sanitaire.
M. Jacky Le Menn, rapporteur . - Ce qui a été mal vécu par les personnels...
M. Pierre-Louis Bras . - On a certes déplacé une frontière de répartition des compétences, mais il y en a toujours une... Un choix a été fait, il ne me semble pas pertinent de le remettre en cause aujourd'hui car il permet d'englober toutes les questions de santé ensemble, ce qui est très important. Cette intégration crée des synergies même si toute correction ne doit pas être exclue a priori. Il faut cependant, à ce stade, stabiliser les organisations et les équipes.
M. Jacky Le Menn, rapporteur . - Qu'en est-il de la santé environnementale, question sur laquelle un rapport de l'Igas est assez critique, notamment en ce qui concerne le risque de voir certaines missions non assumées finalement ?
M. Pierre-Louis Bras . - Il y avait déjà des difficultés avant les ARS. Des choix ont été faits mais l'Etat n'a pas baissé la garde sur ces sujets.
M. Jacky Le Menn, rapporteur . - On entend pourtant des critiques sévères sur l'articulation entre les ARS et les nouvelles directions de la cohésion sociale, sur les relations - inexistantes ? - avec les agences sanitaires ou sur l'adéquation entre les projets et programmes avec les besoins de santé des territoires.
M. Pierre-Louis Bras . - Le choix d'élargir certaines ARS à un territoire plus large que les frontières régionales actuelles relève de la décision politique et dépasse mon champ de compétences.
M. Yves Daudigny, président . - Dans certains cas, une ville d'une région donnée peut se trouver à proximité du centre hospitalier universitaire (CHU) d'une autre région. Je pense par exemple à Château-Thierry, situé en Picardie mais très proche du CHU de Reims, dans la région Champagne-Ardenne. Les habitants de cette ville vont bien plus naturellement vers ce CHU alors que l'ARS de Picardie cherche à créer des complémentarités entre les hôpitaux de Château-Thierry, Laon et Soisson. Comment répondre de façon pragmatique aux demandes des habitants sans pour autant désorganiser l'offre de soins dans les régions ?
M. Pierre-Louis Bras. - Les coopérations entre établissements peuvent tout à fait dépasser les frontières régionales lorsqu'elles répondent à une logique territoriale propre. Les directeurs généraux d'ARS sont en mesure d'accompagner ces démarches. Le souci d'organisation territoriale de l'offre de soins ne doit bien évidemment pas conduire à confiner les habitants au sein d'une région définie administrativement. Effectivement, certaines régions comme la Picardie ou le Poitou-Charentes sont confrontées à des phénomènes de fuite. Il faut compter sur l'intelligence des acteurs, qu'il s'agisse des ARS ou des établissements, pour construire des coopérations dans l'intérêt des patients.
M. Jacky Le Menn, rapporteur . - Comment les ARS se sont-elles approprié leurs compétences dans le secteur médico-social ? Qu'il s'agisse de la planification, des autorisations ou de la tarification, elles interviennent souvent de façon conjointe avec les conseils généraux. Comment parviennent-elles à s'entendre avec ces derniers ? Comment pourrait-on clarifier et simplifier le cadre dans lequel les ARS exercent leurs compétences ?
M. Pierre-Louis Bras. - L'une des premières missions confiées aux ARS a été d'élaborer les projets régionaux de santé (PRS) dont les schémas régionaux d'organisation médico-sociale (Sroms) sont l'une des composantes. Cela a permis de clarifier les intentions de l'Etat dans le secteur médico-social.
M. Jacky Le Menn, rapporteur . - Les PRS sont d'ailleurs des documents très longs, difficiles à appréhender par les acteurs concernés.
M. Pierre-Louis Bras. - En effet, les PRS couvrent un champ très large. Mais cela résulte de la volonté du législateur qui a défini de façon précise l'ensemble des sujets que devaient traiter les PRS. De ce point de vue, les ARS sont soumises à des injonctions paradoxales : on leur demande de produire des documents simples et courts tout en étant en mesure de justifier très précisément chacune de leurs actions. Les PRS qui viennent d'être achevés avaient pour objet d'effectuer un diagnostic global et exhaustif de l'ensemble des enjeux, tout cela dans le cadre d'un processus de concertation relativement lourd. Il s'agissait d'un passage obligé pour ce premier exercice de programmation. Les prochains documents pourront certainement être plus concis.
M. Jacky Le Menn, rapporteur . - Qu'en est-il à ce titre du rôle des conférences régionales de la santé et de l'autonomie (CRSA) ? Quel est le poids de la démocratie sanitaire face aux ARS ? Les retours que nous avons eus sur ce point sont assez mitigés. Les ARS sont souvent vues comme des machines technocratiques sans contrepouvoirs.
M. Pierre-Louis Bras. - Le bilan qu'a dressé la conférence nationale de santé (CNS) du fonctionnement de la démocratie sanitaire est plutôt positif quant au degré de prise en compte des avis des CRSA par les ARS. Le principal point d'attention concerne le statut que doivent avoir les conférences de territoire. Ces dernières interviennent en effet souvent en doublon des CRSA. Il semble qu'elles rencontrent des difficultés à trouver un positionnement satisfaisant. Là encore, la rédaction de la deuxième génération de PRS devrait permettre de progresser sur ce point.
M. Jacky Le Menn, rapporteur . - Quel est le degré d'autonomie dont doivent disposer les ARS ? Comment assurer une articulation adéquate entre une politique de santé définie au niveau national et ses déclinaisons dans les régions ?
M. Pierre-Louis Bras. - Le projet de loi HPST, tel qu'il avait été rédigé par le Gouvernement, parlait de politiques régionales de santé. C'est le Parlement lui-même qui a souhaité modifier le texte initial afin de prévoir que les ARS mettent en oeuvre les programmes et les actions qui concourent à la réalisation, au niveau régional et infrarégional, des objectifs de la politique nationale de santé ainsi que des principes de l'action sociale et médico-sociale. La loi HPST a donc permis de réaffirmer qu'il n'existe bien qu'une seule et unique politique nationale de santé.
M. Jacky Le Menn, rapporteur . - Mais il faut prendre en compte les spécificités des territoires.
M. Pierre-Louis Bras. - C'est cet équilibre entre mise en oeuvre de politiques nationales et prise en compte des spécificités régionales auquel doivent parvenir les ARS. Le fonds d'intervention régional (FIR) a justement pour objet de leur donner des marges de manoeuvre. En outre, les PRS tiennent bien compte des priorités locales.
M. Jacky Le Menn, rapporteur . - Les débats relatifs à la loi HPST ont en effet mis en exergue le fait que cette articulation entre politique nationale et spécificités régionales pourrait s'avérer problématique et que les ARS seraient amenées à jouer un rôle pivot dans le dispositif. La création du FIR représente une avancée à la condition que les ARS disposent de véritables marges de manoeuvre dans l'utilisation des fonds. Il est possible de les augmenter. Par exemple, lorsque des transformations de lits sont sources d'économies, il pourrait être envisagé de conserver celles-ci au niveau régional afin d'abonder le FIR plutôt que de les faire remonter au niveau central. L'Igas va jusqu'à préconiser une fongibilité totale entre les enveloppes. Au final, pensez-vous qu'il faille donner davantage d'autonomie, y compris financière, aux ARS ?
M. Pierre-Louis Bras. - Les restructurations ne sont pas toujours sources d'économies : une suppression de lits n'implique pas de façon systématique la suppression de l'activité correspondante lorsque celle-ci est pertinente. Pour ce qui concerne les transformations de structures sanitaires en structures médico-sociales, les mécanismes de fongibilité sont en effet perfectibles. Les directions concernées y travaillent.
M. Jacky Le Menn, rapporteur . - Il est possible de générer des gains d'efficience qui pourraient être utilisés par les ARS.
M. Pierre-Louis Bras. - Les gains d'efficience ne sont pas toujours immédiats. J'insiste sur le fait qu'il est complexe d'évaluer précisément l'impact des redéploiements opérés dans les secteurs tarifés à l'activité. Le FIR a connu une montée en charge importante en 2013 ; il est trop tôt pour en faire le bilan mais cela crée des marges de manoeuvre supplémentaires, notamment pour financer les expérimentations de parcours de santé. La loi de financement pour 2014 prévoit en outre une possibilité de fongibilité entre les enveloppes des établissements de soins de suite et de réadaptation, ceux de psychiatrie et le FIR. Aujourd'hui, le volume du FIR est significatif.
M. Jacky Le Menn, rapporteur . - Nous attendons en effet beaucoup du FIR. Les ARS devraient pouvoir être en mesure de répondre plus facilement aux besoins identifiés sur les territoires.
J'en viens à un autre sujet. De nombreux intervenants nous ont alertés sur les cloisonnements qui persistent au sein des ARS.
M. Pierre-Louis Bras. - L'ensemble des ARS travaillent à renforcer la transversalité en leur sein. Malgré tout, compte tenu de la technicité des sujets traités et des spécificités qui sont propres aux différents secteurs que couvrent les ARS, il est nécessaire que les agents demeurent spécialisés. Les ARS essaient de dépasser cela en s'organisant de façon matricielle. Cette question rejoint celle de la situation des personnels. La création des ARS a remis en question leurs modes de fonctionnement traditionnels.
M. Jacky Le Menn, rapporteur . - Yves Daudigny l'évoquait en préambule, les représentants du personnel que nous avons auditionnés ont fait état du mal-être d'un grand nombre d'agents. Selon eux, les conditions de management posent question et les personnels ne sont pas assez écoutés. Ils ont le sentiment que l'on ne tient pas suffisamment compte des difficultés qu'ils peuvent rencontrer pour s'adapter à ce changement profond qu'a constitué la création des ARS. Que faire pour que les choses se passent mieux ?
M. Pierre-Louis Bras. - Dans les lettres de mission transmises aux directeurs généraux d'ARS, la ministre accorde une importance particulière au bien-être au travail, à la formation continue des personnels ainsi qu'à la stabilité des organisations après les bouleversements qu'elles ont connus. Un groupe de travail a été lancé concernant les médecins employés par les ARS. Nous sommes en train de définir avec les directeurs généraux un plan d'action pour rendre les carrières plus attractives pour ces personnes. Depuis la création des ARS, les pharmaciens de santé publique exercent des tâches administratives concernant les autorisations d'officines qui sont particulièrement chronophages et empiètent sur leurs missions traditionnelles. Il faut veiller à une meilleure organisation de leur temps de travail et favoriser un exercice plus collectif. Je note malgré tout que certains pharmaciens ont apprécié le fait d'être associés à de nouvelles missions - plus transversales - de construction de projet et de planification, qui leur permettent de dépasser leurs fonctions traditionnelles d'inspection et de contrôle.
M. Jacky Le Menn, rapporteur . - Nous nous intéressons également à la qualité des relations qu'entretiennent les ARS avec les acteurs de terrain. A quoi sert le conseil de surveillance ? Quel rôle faudrait-il lui donner ? Le président du conseil régional devrait-il en assurer la présidence ? Comment mieux associer les élus locaux, notamment les présidents de conseils généraux ? Sans aller jusqu'à recréer les anciennes Ddass, comment pourrait-on renforcer la place des délégations territoriales ? Enfin, comment améliorer le fonctionnement de la démocratie sanitaire ?
M. Pierre-Louis Bras. - Concernant les relations avec les préfets, des protocoles ont été signés entre ces derniers et les ARS. Les directeurs généraux d'ARS sont loin d'être tout puissants. Ils doivent en effet rendre des comptes devant le conseil de surveillance, devant la CRSA et devant la ministre elle-même au moment de leur évaluation annuelle.
La loi a donné pour missions au conseil de surveillance d'approuver le budget, de se prononcer sur le PRS et sur les actions des ARS. Il ne s'agit cependant pas d'une instance comme il peut en exister dans les entreprises privées qui fixerait des objectifs précis au directeur général et l'évaluerait en fonction. Malgré tout, le conseil de surveillance demeure un lieu où le directeur général doit rendre compte de son action. Le fait qu'il soit présidé par le préfet de région m'apparaît légitime.
Pour ce qui est des délégations territoriales, les ARS ont été libres de les organiser comme elles le souhaitaient. Les situations varient donc selon les régions et selon le nombre de départements qui les composent. Plutôt que de rigidifier l'organisation et le fonctionnement des structures, il est préférable de mettre en place des mécanismes de concertation ad hoc avec les conseils généraux. C'est ce qui se fait actuellement, par exemple grâce à des réunions régulières entre les services de l'ARS et les services départementaux ou grâce à la création de comités de pilotage stratégiques réunissant le directeur général de l'ARS et le président du conseil général. Les directeurs généraux d'ARS sont attentifs au fait d'entretenir le dialogue avec les conseils généraux et les élus locaux en général.
Une question précédente portait sur la cohérence de l'action du secrétariat général. Elle résulte avant tout de son positionnement transversal vis-à-vis de l'ensemble des directions métiers. Le secrétariat général assume des fonctions support et doit créer les conditions pour que les directions métiers soient en mesure d'exercer au mieux leurs missions. Il est donc logique qu'il intervienne de la même façon auprès des ARS. Il n'exerce pas pour autant d'autorité hiérarchique sur ces dernières ou sur les directions d'administration centrale. Il a en revanche une mission d'animation et de coordination. La petite équipe en charge de cette mission n'a certes pas d'existence propre dans l'organigramme mais le décret du 12 août dernier, qui fixe les compétences du secrétariat général, prévoit expressément qu'un chef de service est chargé du suivi des ARS.
Audition de M. Paul CASTEL, directeur général de l'agence régionale de santé Provence-Alpes-Côte d'Azur (Paca) (mercredi 18 décembre 2013)
M. Jacky Le Menn, président . - Nous poursuivons nos travaux sur les agences régionales de santé en recevant Paul Castel, directeur général de l'ARS Provence-Alpes-Côte d'Azur.
Monsieur le directeur général, je vous remercie d'avoir accepté notre invitation à participer à nos travaux. Vous disposez d'une grande expérience du monde hospitalier, puisque vous avez occupé plusieurs postes de direction dans différents établissements ; vous avez notamment dirigé le CHU de Strasbourg puis les Hospices civils de Lyon jusqu'à la fin de l'année 2010, avant de « passer de l'autre côté » du point de vue administratif et rejoindre l'ARS Paca il y a un an.
Quel bilan dressez-vous des ARS, à la fois en tant que directeur général d'ARS et ancien DG de CHU ? Nous avons entendu beaucoup de remarques sur le mal-être des personnels dans les agences. Qu'en pensez-vous ?
Je vous prie d'excuser Yves Daudigny, président de la Mecss, qui est retenu par une réunion du Haut conseil du financement de la protection sociale.
M. Paul Castel, directeur général de l'ARS de Paca . - Ma pratique des ARS est relativement récente, vous le disiez, mais j'ai longtemps exercé en établissement de santé, notamment en CHU, ainsi qu'à l'Igas durant deux ans.
Pour ma part, je porte un jugement tout à fait favorable sur l'institution « ARS » et cette appréciation me semble partagée par de très nombreux acteurs de la santé. Conformément aux objectifs du législateur et en application du principe de subsidiarité, elles permettent de mettre en oeuvre dans chaque région une politique nationale de santé en fonction des dimensions territoriales et en étant le plus opérationnel possible. Sans nier les difficultés et en considérant que les agences sont encore jeunes, le résultat est incontestablement positif.
M. Jacky Le Menn, président . - Dans son rapport sur la stratégie nationale de santé remis à la ministre en septembre dernier, le comité des sages indiquait : « Pour que les politiques conduites par les ARS soient vécues comme légitimes, il faut que les ARS bénéficient d'une autonomie d'action reconnue, protégée et durable, compte tenu d'une étroite liaison avec les CRSA. Une insuffisante autonomie de leur gestion et de leurs moyens laisse demeurer les ARS dans un rôle d'opérateurs locaux de politique nationale extrêmement cloisonnée ». Qu'en pensez-vous ?
M. Paul Castel . - Cette idée ne correspond pas à la réalité et à la pratique et, en tant que directeur général, je ne perçois pas cette supposée insuffisance de marges de manoeuvre. L'institution est jeune ; avant d'avancer vers encore plus d'autonomie, il faut lui laisser du temps pour développer pleinement l'ensemble de ses compétences et moyens d'actions. Surtout dans le contexte financier tendu que nous connaissons... Nous devons, à mon sens, conforter l'existant, les ARS devant s'approprier pleinement les outils qui sont à leur disposition. Qui plus est, la nouvelle stratégie nationale de santé va justement constituer la base des orientations futures du système de santé que nous aurons la charge de mettre en oeuvre.
M. Jacky Le Menn, président . - Le même rapport du comité des sages critique le fonctionnement du conseil national de pilotage et préconise un pilotage plus cohérent du système de santé. Comment pouvons-nous avancer sur cette question ?
M. Alain Milon, rapporteur . - Nous avons souvent entendu, lors de nos auditions, l'argument de la jeunesse des ARS. Il est vrai qu'elles n'ont été créées effectivement qu'au 1 er avril 2010. N'avez-vous pas le sentiment d'une certaine précipitation dans l'adoption des décrets d'application de la loi HPST ? Par ailleurs, ne pensez-vous pas que l'autonomie des agences tend à aller jusqu'à la mise en oeuvre de politiques régionales de santé ?
M. René Teulade . - A votre avis, la création des ARS a-t-elle facilité les relations avec les élus ?
M. Paul Castel . - Je n'ai pas le sentiment qu'il y ait eu précipitation dans l'adoption des textes d'application de la loi. Il est vrai qu'elle en requérait de très nombreux, ce qui a peut-être donné ce sentiment.
Je n'ai pas non plus le sentiment qu'il y ait autant de politiques de santé que d'ARS en France aujourd'hui. Nous restons dans le cadre d'adaptations régionales ou territoriales, ce qui constitue d'ailleurs la richesse des ARS. J'appellerais cela volontiers des « respirations » régionales.
Je ne partage pas le constat avancé par certains d'une absence de pilotage. Alors que j'avais l'expérience des directions d'établissements, je vis plutôt un pilotage fort, adapté et lisible. Nous nous réunissons fréquemment, notamment tous les mois en séminaire, et il existe diverses procédures de cadrage.
Les relations avec les élus sont très fréquentes ; elles dépendent des domaines et des personnes, mais elles sont fructueuses. Personnellement, je prends beaucoup de temps pour dialoguer avec eux le plus souvent possible.
M. Jacky Le Menn, président . - Les compétences des ARS sont vastes. Doivent-elles être clarifiées, adaptées, simplifiées ?
M. Paul Castel . - Les simplifications sont toujours les bienvenues... Des travaux sont d'ailleurs en cours à ce sujet. Les ARS tirent notamment leur richesse des relations partenariales qu'elles entretiennent avec les autres acteurs, notamment en termes de proximité d'action. Les délégations territoriales permettent à cet égard de régler un certain nombre de problèmes.
Mme Gisèle Printz . - Nous avons organisé une table ronde avec l'ensemble des syndicats présents au comité national de concertation et nous avons constaté que leur vision est très négative sur les ARS, notamment en termes de management et de gestion des ressources humaines.
M. Jacky Le Menn, président . - On peut même dire qu'ils étaient unanimement très sévères... En plus des syndicats nationaux, nous avons aussi rencontré des représentants de médecins et de pharmaciens inspecteurs ; toutes ces organisations parlent de souffrance au travail, ce qui ne peut que nous inquiéter.
M. Alain Milon, rapporteur . - Les ARS regroupent des personnels de statuts et de cultures divers, ce qui ne peut manquer de créer des difficultés si cela n'est pas suffisamment pris en compte par les gestionnaires.
M. Gérard Dériot . - Nous avons déjà évoqué la question des relations avec les élus ; c'est un sujet important. De la même manière, comment se positionnent les ARS par rapport aux préfets de région ? Quel type de relation existe entre les préfets et les directeurs généraux ? Peut-on la qualifier de hiérarchique ?
M. Paul Castel . - La loi HPST a constitué un bouleversement qui demande du temps. Trois ans, c'est court dans une vie administrative... Il faut clairement digérer la réforme.
Il n'y a pas de difficultés avec les préfets qui représentent l'ensemble du Gouvernement et j'estime d'ailleurs qu'il est légitime pour les préfets de région de présider le conseil de surveillance des ARS eu égard aux compétences respectives qui sont les nôtres. Il reste peut-être des réglages à réaliser mais la relation est tout à fait bonne.
Des accidents ont pu avoir lieu en ce qui concerne les ressources humaines et des difficultés peuvent subsister, notamment du fait de la juxtaposition de statuts ou d'origine. Face à ces difficultés, plusieurs réponses ont déjà été apportées. Par exemple, un statut unique n'est pas à l'ordre du jour ; c'est un choix politique structurant. Plus concrètement, de nombreuses mesures ont été décidées au niveau national : une enquête en 2011, des circulaires sur la gestion et le management, des groupes de travail « métier » (par exemple sur les médecins)... Le sujet des ressources humaines est abordé dans chaque séminaire mensuel des directeurs généraux et la lettre de mission que la ministre nous adresse tous les ans contient une partie sur ce sujet. En outre, au niveau local, les directeurs généraux ont mis en place des réponses particulières : en Paca, il existe un baromètre social depuis 2012 avec des questionnaires et des cellules d'écoute et de dialogue ont été installées.
M. Jacky Le Menn, président . - Qui rassemblent-elles ?
M. Paul Castel . - Tous les acteurs intéressés, personnels, médecine de prévention, CHSCT... Nous sommes donc vigilants et en alerte sur ces sujets qui sont évidemment essentiels. Nous avons mis en place des outils, même s'il restera toujours du chemin à parcourir sur ce type d'interrogations.
M. Gérard Dériot . - Les personnels, qui viennent d'origines différentes, avaient des habitudes de travail variées mais les difficultés devraient s'estomper avec le temps.
M. Paul Castel . - D'autant que le contexte financier n'arrange pas les choses...
M. Jacky Le Menn, président . - Comment améliorer l'articulation entre les ARS et les services déconcentrés de l'Etat en ce qui concerne les missions « régaliennes » comme la sécurité et la veille sanitaires ? La Cour des comptes, dans son rapport de juillet dernier sur l'organisation territoriale de l'Etat, a émis des critiques sévères sur l'articulation entre les ARS et les nouvelles directions de la cohésion sociale, sur les relations avec les agences sanitaires ou sur l'adéquation entre les projets et programmes avec les besoins de santé des territoires. Que répondez-vous à ces remarques de la Cour ?
M. Paul Castel . - Pour les missions dites régaliennes, nous agissons par délégation du préfet dans des échanges permanents entre les services. Les ARS doivent, là aussi, digérer l'élargissement des compétences par rapport aux précédentes ARH, en particulier dans les domaines de la santé environnementale, de la veille sanitaire ou des hospitalisations sans consentement. Je ne vis pas cette phase de mise en oeuvre comme posant des difficultés particulières. Certes, se pose la question de l'adaptation de nos moyens à ces différentes missions dans un contexte financier contraint.
M. Alain Milon, rapporteur . - De mon point de vue, les remarques de la Cour des comptes doivent être comprises comme des orientations à mettre en place pour conforter les ARS. Plus généralement, on le voit bien en filigrane dans chacune de nos auditions, la création des ARS a mis en avant la question de la coexistence de deux « pilotes » du système de santé, le Gouvernement d'un côté avec ses administrations centrales, l'assurance maladie et son réseau de l'autre...
M. Jacky Le Menn, président . - C'est en effet une question centrale, ancienne, mais qui retrouve une certaine actualité...
Que pensez-vous du positionnement des CRSA par rapport aux ARS ? Didier Tabuteau, que nous recevrons cet après-midi, propose de les en détacher pour les rapprocher du conseil régional afin de les « autonomiser ».
M. Paul Castel . - En Paca, la CRSA est fortement impliquée dans la vie de l'agence et nous allons bien au-delà de la lettre de la loi. Ses commissions fonctionnent de manière tout à fait satisfaisante. Je réunis deux fois par an les présidents et vice-présidents des conférences de territoire avec le bureau de la CRSA. En outre, dans notre région, nous avons créé, à un niveau plus fin que les territoires de santé, 130 territoires de proximité qui permettent de prendre en compte toute la diversité et de donner un support aux contrats locaux de santé. Depuis cette année, le Gouvernement a dégagé une enveloppe de 5 millions d'euros au niveau national (environ 190 000 euros par ARS) pour le fonctionnement de la démocratie sanitaire, ce qui représente un net progrès.
M. Jacky Le Menn, président . - En ce qui concerne les projets régionaux de santé, qui constituent de véritables sommes..., estimez-vous qu'ils ont été élaborés en prenant véritablement en compte les remarques venant du terrain, notamment des associations de patients ?
M. Paul Castel . - Je n'exerçais pas en ARS à l'époque de leur élaboration. Il faut d'abord dire que le législateur a prévu que le PRS se décline en multiples schémas, programmes et plans, ce qui en fait une construction complexe par nature.
M. Alain Milon, rapporteur . - On s'y perd un peu en effet...
M. Paul Castel . - Je pense que les ARS ont donc un « droit au rodage »... Le premier exercice doit être lu à cette aune et, en tout état de cause, les futures étapes d'adaptation des PRS seront nécessairement moins lourdes. La démarche a pu être parfois trop descendante et pas assez ascendante dans cette première phase mais ce sont des documents très importants, amenés à vivre, évoluer, s'adapter, respirer.
Lorsque j'exerçais en CHU, nous étions constamment confrontés à des questions qui dépassaient le cadre régional strict. Des réponses adaptées existent pour mettre en place des outils interrégionaux et il faut faire confiance à l'intelligence des acteurs pour les utiliser.
M. Alain Milon, rapporteur . - Même s'il est encore récent puisque mis en place début 2012 seulement, quel premier bilan tirez-vous du Fonds d'intervention régional (FIR) ?
M. Paul Castel . - Les attentes vis-à-vis du FIR sont fortes, peut-être trop par rapport à ce qu'il représente réellement. Il a certes doublé entre 2012 et 2013 : il est ainsi passé de 110 millions d'euros en Paca à 220 mais sur un total de dépenses d'assurance maladie de 6 milliards ! Le fonds donne des marges de manoeuvre aux agences mais à ce stade, nous sommes plutôt favorables à une phase de consolidation que de nouvelle extension. L'évolution est clairement positive mais elle doit être partagée et stabilisée. En outre, une large part du FIR répond à une logique d'appels à projets ce qui n'est pas le cas pour la plupart des crédits d'assurance maladie. La démarche est donc adaptée pour des sujets comme la prévention mais pas nécessairement pour l'ensemble des compétences que nous avons à gérer.
M. Jacky Le Menn, président . - Lors de notre déplacement à l'ARS de Corse, nous avons entendu des remarques mettant en avant certaines difficultés de gestion.
M. Paul Castel . - Oui, le FIR est complexe à gérer mais il apporte transparence et publicité dans l'attribution des crédits. Pour l'instant, il reste trop dans une logique annuelle ; des travaux sont en cours pour lui donner plus de souplesse de ce point de vue.
M. Jacky Le Menn, président . - Un rapport de l'Igas proposait d'aller nettement plus loin dans la fongibilité des crédits, bien au-delà du seul FIR.
M. Paul Castel . - Là aussi, j'en appelle à la prudence. Le principe est assurément positif et séduisant mais la consolidation du dispositif existant est préférable à une éventuelle fuite en avant. D'autant que derrière les enveloppes budgétaires, il y a de l'emploi, des structures, des acteurs qui ont eux aussi besoin de stabilité.
M. Jacky Le Menn, président . - On constate que les établissements importants, qui gèrent souvent plusieurs structures de type différent (sanitaire et médico-social), peuvent plus facilement transférer des crédits d'une enveloppe à une autre. C'est une forme de fongibilité !
M. Paul Castel . - Oui, ces structures ont des capacités de réaffectation mais c'est justement le rôle de l'ARS de coordonner et de réguler.
M. Jacky Le Menn, président . - Quelles relations les ARS entretiennent-elles avec les fédérations hospitalières ?
M. Paul Castel . - La relation de confiance est indispensable et leur rôle est important. Nous ne sommes pas toujours d'accord, c'est naturel, mais les discussions sont transparentes. Par exemple, lorsque la ministre nous a demandé d'élaborer un schéma régional des investissements en santé, nous avons eu une véritable relation partenariale avec les fédérations. Pour autant, chacun doit rester dans son rôle et l'ARS ne doit pas se substituer aux opérateurs.
M. Jacky Le Menn, président . - Cette critique a souvent été faite à l'encontre des ARS.
M. Alain Milon, rapporteur . - Nous avons en effet entendu des exemples très précis d'interventionnisme excessif de la part de certaines ARS.
M. Paul Castel . - C'est possible mais les compétences de chacun doivent être respectées. De même que nous ne devons pas intervenir dans la gestion, nous devons tout de même élaborer et conclure un contrat d'objectifs et de moyens avec les établissements et évaluer leur gestion. L'autonomie va de pair avec le contrôle et l'évaluation. Mais j'insiste : l'ARS ne doit pas faire à la place des établissements...
M. Alain Milon, rapporteur . - Je souhaite avoir votre sentiment sur la question de la coopération entre établissements, notamment entre établissements sanitaires et médico-sociaux. Quelles actions les ARS développent-elles en la matière ? Faut-il aller plus loin que la loi HPST, en particulier dans la définition des communautés hospitalières de territoire (CHT) ?
M. Paul Castel . - La loi a déjà fait évoluer les choses puisque le médico-social est pleinement intégré dans les ARS. D'ailleurs, alors qu'on nous demande de la transversalité, il y a en même temps un souhait des acteurs d'identifier clairement ce champ dans les ARS. En Paca, nous avons ainsi mis en place une direction du médico-social il y a six mois. Vous voyez que nous devons aussi gérer certaines contradictions...
Audition de M. Didier TABUTEAU, responsable de la chaire santé à Sciences Po (mercredi 18 décembre 2013)
M. Yves Daudigny, président . - Nous clôturons notre cycle d'auditions sur les agences régionales de santé en recevant Didier Tabuteau, ancien directeur de cabinet de Bernard Kouchner au ministère de la santé, ancien directeur général de l'Agence du médicament, aujourd'hui conseiller d'Etat et responsable de la chaire santé de Sciences-Po, auteur d'ouvrages et d'articles ayant trait à la sécurité sociale ou au système de santé.
Depuis février, notre mission a organisé de nombreuses auditions pour dresser le bilan des agences régionales de santé (ARS), trois ans après leur mise en place effective, et proposer des pistes d'évolution. Nous nous interrogeons notamment sur les conditions de cette mise en place, en particulier pour les personnels, mais aussi sur le champ de leurs compétences ou sur les relations qu'elles entretiennent avec les autres acteurs du système de santé - administrations centrales ou préfectorales, assurance maladie, élus locaux, associations, etc.
M. Didier Tabuteau, responsable de la chaire santé de Sciences-Po. - Je m'exprimerai à titre universitaire et personnel, non pas au nom de l'institution dont je relève, le Conseil d'Etat.
Après une genèse d'une vingtaine d'années - puisque le rapport « Santé 2010 » en parle déjà, en 1993 -, les ARS ont transformé le paysage des politiques publiques de santé. Au-delà de la seule lettre de la loi, trois objectifs principaux ont présidé à leur installation : les ARS devaient réguler le système de santé, améliorer son efficience ; on en attendait une globalisation de la prise en charge du parcours de soins ; enfin, elles devaient territorialiser les politiques publiques de santé, inscrire l'action sanitaire au plus près du terrain.
Que peut-on en dire, trois ans après leur installation ?
Les ARS, d'abord, ont bien reçu des compétences larges de régulation, mais pas suffisamment d'outils d'intervention, en particulier sur la médecine de ville et en matière de prévention, deux domaines ô combien importants où les agences ne peuvent guère faire davantage qu'inciter : la mission de régulation est, ainsi, largement inachevée.
L'installation des ARS a fait progresser la globalisation de la prise en charge, puisque le volet médico-social a été intégré à leurs compétences, mais il y a encore bien des lacunes, des services demeurent dans le giron des préfectures - et la mission de globalisation est pour le moins perfectible.
Enfin, le volet de la territorialisation fait apparaître bien des écueils, car les ARS ont été conçues comme des bras armés de l'administration centrale, bien davantage que des lieux de territorialisation des politiques nationales ; elles ont été chargées de la mise en oeuvre de la politique nationale de santé - c'est dans le texte de la loi, et les 321 circulaires qu'elles ont reçu la première année en témoignent - beaucoup plus que comme un outil permettant de définir, en partenariat, un volet régional de la politique nationale de santé. Cette absence de véritable déconcentration a été confirmée sans ambiguïté par le Conseil d'Etat puisqu'il a jugé - par deux arrêts du 12 décembre 2012 et un arrêt du 20 mars 2013 - que les directeurs des ARS sont placés sous l'autorité du ministre pour tous les actes effectués au nom de l'Etat, soit pour l'essentiel.
Je crois donc que notre système n'est pas suffisamment déconcentré, que les ARS n'ont pas assez d'autonomie pour mieux adapter les politiques nationales aux contextes locaux. A l'inverse, nous sommes peut-être allés trop loin en leur confiant des pouvoirs d'intervention dans la gestion même des établissements publics de santé, dans les décisions concernant l'organisation interne de l'hôpital - non pas seulement des pouvoirs de contrôle mais d'intervention directe, comme dans une « holding hospitalière ». Ce mode d'organisation est possible, il a ses défenseurs depuis longtemps - voyez, par exemple, le projet « d'assistances publiques régionales » dont on parlait il y a une vingtaine d'années -, mais ce n'est pas celui que le législateur a choisi, ce qui rend ce pouvoir d'intervention quelque peu excessif, me semble-t-il.
Je reviens sur le décalage entre la compétence régulatrice confiée aux ARS et le manque d'outil pour y parvenir : il y a bien le Fonds d'intervention régional (FIR), mais les ARS ne maîtrisent rien des outils conventionnels définissant les conditions d'exercice, les honoraires, les pratiques des professionnels libéraux, ce qui rend parfaitement vain tout projet d'organiser l'offre de soins à l'échelon régional. Ce décalage, en fait, renvoie au débat sur le pilotage de notre système de santé à l'échelon national, au face-à-face entre l'assurance maladie et l'Etat : les ARS n'y ont pas de place - et pour les y insérer, il faudrait rien moins que changer le pilotage global de notre système de santé ; j'y suis favorable, je crois que les ARS ont tout leur rôle à jouer pour définir des volets régionaux aux accords nationaux avec les professionnels, mais il faut bien voir que cela exige un autre mode de pilotage national.
Enfin, pour aller plus loin dans la déconcentration, je crois qu'il faut favoriser la structuration régionale des compétences en matière de santé, ce qui passe par une réflexion sur la conférence régionale de la santé et de l'autonomie (CRSA) : pourquoi ne pas l'arrimer au conseil régional plutôt qu'à l'ARS, en faire le lieu du débat public sur les politiques de santé dans la région ? La réflexion doit également porter sur les unions régionales des professionnels de santé (URPS), mal positionnées actuellement et sur l'organisation de l'assurance maladie à l'échelon régional.
M. Jacky Le Menn, rapporteur . - Vos écrits sur l'organisation de notre système de santé et sur la démocratie sanitaire sont des plus stimulants. Lors d'une table-ronde que nous avons organisée, un syndicaliste a posé cette question, que j'ai ensuite posée à Pierre-Louis Bras, le secrétaire général des ministères chargés des affaires sociales, et que je vous pose aujourd'hui en espérant que vous aurez, vous, toute la latitude pour me répondre : faut-il réformer les ARS ou acter leur impuissance ? Nous sommes, en tant que parlementaires, plutôt enclins à vouloir réformer pour améliorer, mais est-ce bien utile pour les ARS, si elles sont impuissantes ?
M. Didier Tabuteau. - Elles ne sont pas impuissantes, mais hémiplégiques, disposant d'un pouvoir considérable sur l'hôpital - excessif, même, si tous les textes étaient appliqués rigoureusement -, mais sans capacité d'organiser l'offre de soins en ville. Même sur la prévention, elles ont peu d'emprise du fait de l'émiettement des acteurs. J'en tire la conclusion, personnelle, que cette situation appelle une nouvelle étape, qu'il faut aller plus loin.
Le secteur de la santé est le seul grand service public à n'avoir pas été organisé par l'Etat, mais d'abord par les professionnels et les partenaires sociaux ; pour améliorer son efficacité, il a été plus facile de structurer ce secteur à l'échelon régional, parce qu'une structuration à l'échelle nationale supposait de réorganiser la sécurité sociale et les ordres professionnels : on a donc avancé progressivement depuis les années 1990 avec les schémas régionaux d'organisation sanitaire (Sros), devenus schémas régionaux d'organisation des soins, les agences régionales de l'hospitalisation (ARH), qui ont cédé leur place aux agences régionales de santé (ARS), les réformes se sont succédé rapidement, sans heurts puisque l'échelon régional était peu investi sur le plan de l'organisation des soins. Nous sommes à la fin de ce cycle d'améliorations techniques, les ARS butent désormais sur un obstacle : pour aller plus loin dans l'efficience, il faut réorganiser la gestion du risque maladie, l'expertise et l'évaluation des politiques de santé, leur pilotage entre les échelons territoriaux, inclure la médecine de ville, les outils conventionnels des pratiques professionnelles, ainsi que le secteur de la prévention - tout ceci, pour pérenniser notre système de santé solidaire dans le contexte des vingt prochaines années.
M. Yves Daudigny, président . - Faut-il supprimer l'assurance maladie en tant que telle, comme le propose le groupe de réflexion « Cercle Santé Innovation » présidé par Gérard Larcher ?
M. Didier Tabuteau. - Je crois qu'il faut conforter l'assurance maladie dans son rôle de gestion et de liquidation des prestations, mais qu'il faudrait en détacher les services d'expertise, d'évaluation et de conception des politiques de santé, pour les placer dans une entité commune à celle des services qui font le même travail au ministère ; tous ces services font un excellent travail, il faut les réunir plutôt que de les laisser face-à-face, ce serait plus efficace pour la santé publique elle-même. Je crois donc qu'il ne faut pas supprimer l'assurance maladie, mais la Cnam dans son format actuel, pour lui faire succéder une tête de réseau focalisée sur les prestations, avec en plus une structure d'expertise travaillant directement avec les équipes du ministère pour concevoir et évaluer les politiques publiques de santé.
M. Yves Daudigny, président . - Une agence nationale ? Tandis que la nouvelle caisse se contenterait de la gestion et de la liquidation des prestations ? Ce schéma pose la question du rôle du politique, en particulier du ministre en charge de la santé.
M. Didier Tabuteau. - Une agence, peut-être, mais directement liée au ministère en effet.
M. Alain Milon, rapporteur . - Tout d'abord, je voudrais dire que je récuse le terme d'hémiplégique...
M. Didier Tabuteau. - Je le retire volontiers !
M. Alain Milon, rapporteur . - ... même si j'en comprends l'idée, que tout le monde partage : celle de la dichotomie des ARS, entre un pouvoir réel sur l'hôpital et parfaitement théorique sur la médecine de ville, où réside désormais une bonne part des enjeux pour les années à venir. Une négociation régionale, cependant, ne fait-elle pas courir le risque d'une plus grande différenciation entre les territoires ?
Comment vous apparaît, ensuite, la puissance d'un directeur d'ARS face au préfet de région ?
M. Didier Tabuteau. - Le pilotage par l'Etat me paraît nécessaire pour garder de la cohérence à notre système de santé ; je crois, du reste, qu'on ne devrait pas séparer l'assurance maladie et la santé publique : je milite pour une fusion des deux droits, dans un même code - car les choses ont bien changé depuis l'origine de l'assurance maladie, nous disposons désormais d'un service largement garanti par la collectivité, plutôt que d'un droit seulement attaché au travail et qui constituerait un complément de salaire. L'Etat pilote de fait la santé publique, il faut le reconnaître et en tirer toutes les conséquences institutionnelles, en faisant cependant toute leur place aux partenaires sociaux. La loi de 2004 a déjà différencié la gouvernance des caisses maladie par rapport aux caisses famille et vieillesse, on a fait une partie du chemin ; je crois le moment venu d'aller plus loin, avec une Agence dont les partenaires sociaux seraient pleinement partie prenante.
La définition de volets régionaux creuserait-elle les inégalités entre territoires ? Il faut se méfier des idées reçues. Notre système, fondé sur des conventions nationales, produit aujourd'hui de très fortes inégalités territoriales : la centralisation n'est pas toujours protectrice ; inversement, l'idée que la régionalisation serait une source d'inégalité est loin d'être certaine. Je suis enclin à l'égalitarisme, plutôt jacobin, mais je pencherais plutôt pour que l'échelon national se concentre sur les grandes règles, par exemple la définition du ticket modérateur, en empruntant davantage qu'aujourd'hui la voie législative - parce que ces règles relèvent bien de la loi, au sens de l'article 34 de notre Constitution. Une fois fixées ces règles uniformes pour le territoire national, des politiques régionales de santé pourraient être définies par négociation de l'ARS avec les partenaires, y compris les syndicats représentatifs à l'échelle nationale. Cette adaptation au terrain, cette territorialisation est particulièrement nécessaire en matière de santé, car les besoins varient avec l'offre de soins, avec la densité de population, les usages, et même les circonstances épidémiologiques : autant d'éléments à prendre en compte dans ces volets régionaux, pour adapter efficacement l'offre de soins aux besoins des populations.
M. Jacky Le Menn, rapporteur . - Si l'on veut que les ARS couvrent les parcours de soins dans leur ensemble, comment réorganiser les compétences en matière de santé ? Comment simplifier la répartition actuelle ? Faut-il, en particulier, reprendre des compétences confiées aux conseils généraux ?
M. Didier Tabuteau. - Si le lien qu'on a établi entre le médico-social et le sanitaire me paraît très utile au parcours de soins - tout retour en arrière serait une erreur pour la prise en charge -, je ne sais pas s'il faut aller plus loin et regrouper l'ensemble des compétences en une « agence régionale de la santé et du social », en quelque sorte, une ARSS. Il me semble que ce serait complexe, d'autant que les compétences médico-sociales des conseils généraux sont articulées avec d'autres de leurs compétences : il n'y aurait probablement pas tant à gagner pour une réforme aussi lourde - et l'urgence est plutôt de réformer l'assurance maladie.
M. René Teulade . - Sur un autre sujet, pensez-vous que le ticket modérateur peut limiter les dépenses de santé ?
M. Didier Tabuteau. - Oui, mais dans un sens tellement inégalitaire - au point que des assurés renoncent à se soigner - qu'il faut le réduire autant que possible...
M. Jacky Le Menn, rapporteur . - Vous écrivez, dans votre livre Démocratie sanitaire : « Les prérogatives des administrations centrales devraient être strictement encadrées et le respect de l'équilibre entre les organismes nationaux et les autorités déconcentrées devrait faire l'objet d'un contrôle rigoureux par une instance placée sous l'égide du Parlement. »
M. Didier Tabuteau. - Oui, l'équilibre des pouvoirs est un exercice difficile... Les règles juridiques, même précises, ne peuvent suffire à garantir l'équilibre : il faut un organe de surveillance, pour veiller à l'application des règles - ce d'autant que l'échelon régional, avec des ARS confortées et des CRSA repositionnées, aurait une importance plus grande ; or, l'application des règles relevant du pouvoir exécutif, il me semble que le Parlement est le mieux placé, le plus légitime pour exercer ce contrôle. Reste à en définir la forme...
M. Jacky Le Menn, rapporteur . - Vous suggérez encore de placer les CRSA auprès des conseils régionaux, alors qu'elles sont aujourd'hui annexées aux ARS : ce serait effectivement un moyen de stimuler le débat sur les politiques de santé et d'en finir avec le caractère bien trop technocratique des projets régionaux de santé.
M. Didier Tabuteau. - Comme citoyen, je m'étonne que les questions de santé, au-delà des affaires qui défraient la chronique, soient aussi peu débattues publiquement, alors qu'elles comptent beaucoup dans la vie des gens - et dans notre économie, représentant 12 % du PIB...
M. Jacky Le Menn, rapporteur . - Il est vrai que les CRSA, de par leur composition, disposent d'un potentiel considérable et qu'elles doivent être le lieu d'un véritable débat.
M. Didier Tabuteau. - Lors des Etats généraux de la santé, en 1998-1999, j'avais constaté combien les débats, qui occupaient une place importante dans la presse locale, disparaissaient littéralement de la presse nationale : l'intérêt public est bien là, c'est un levier de changement, mais il n'est pas repris à l'échelon national.
M. Alain Milon, rapporteur . - Nous avons fait le même constat lors des Etats généraux de la bioéthique.
Dans un rapport de la Mecss consacré à la tarification hospitalière, nous avons proposé, avec Jacky Le Menn, une nouvelle répartition du financement de l'immobilier des hôpitaux, en nous inspirant de ce qui se fait pour les établissements scolaires : les régions financeraient l'immobilier des CHU, les départements l'immobilier des hôpitaux généraux et locaux - de manière à ce que la sécurité sociale se consacre aux soins, pas à l'immobilier : qu'en pensez-vous ?
Ensuite, si les ARS devaient avoir un réel pouvoir sur la médecine de ville, faudrait-il continuer à voter une loi de finances et une loi de financement de la sécurité sociale, ou bien les fusionner dans une loi commune ?
M. Didier Tabuteau. - Ce mode de financement pour l'immobilier n'est pas celui choisi jusqu'à présent, puisque la loi HPST va dans le sens inverse, mais il pourrait être utile d'y regarder de plus près - dès lors qu'on parle seulement d'immobilier et pas d'investissement courant, car en matière de santé, les investissements ont une incidence majeure sur les dépenses d'assurance maladie...
Faut-il fusionner les lois de finances et de financement ? Je crois que le vote de deux lois se justifie pour des raisons de légitimité : notre système de santé n'est pas issu de l'Etat, il s'est construit progressivement par la légitimité professionnelle - fondatrice -, la légitimité sociale - avec les premiers accords et les premières lois d'assurance sociale -, la légitimité des associations de patients et, enfin, la légitimité politique, au Parlement. Ces cercles de légitimité ne sont pas ceux de l'Etat, il faut en tenir compte, faire toute sa place à la démocratie sociale et sanitaire, ou bien on atténuerait la portée du texte voté. Ensuite, sur un plan plus technique, le vote d'objectifs de dépenses et de recettes n'est pas la même chose que le vote d'un budget limitatif : la fusion ferait coexister deux logiques dans un même texte, au risque d'en brouiller la lecture. Pour ces deux raisons, le cheminement parallèle - et en miroir - de deux textes me paraît une solution plus satisfaisante.
Une remarque à propos du PLFSS : pour que le « social » soit aussi important que le « financement », il faudrait, me semble-t-il, voter aussi des objectifs sociaux, et pas seulement des objectifs de recettes et de dépenses. Pourquoi le Parlement n'adopterait-il pas des objectifs sur le taux de remboursement par l'assurance maladie, par exemple ?
M. René Teulade . - On parle souvent de « charge » quand on évoque les dépenses de santé. Ne s'agit-il pas plutôt d'un investissement ?
M. Didier Tabuteau. - C'est un investissement social massif, qui est né, historiquement... dans un Etat aussi autoritaire que la Prusse de Bismarck ; pourquoi ? Tout simplement parce qu'on y a vu alors un investissement pour l'économie et la Nation - un moyen de renforcer la confiance, la solidarité sociale, donc la puissance.
M. Jacky Le Menn, rapporteur . - Vous souhaitez que les ARS disposent de plus de moyens : visez-vous le FIR en particulier ? L'Inspection générale des affaires sociales (Igas) a suggéré une fongibilité bien plus grande des financements : qu'en pensez-vous ?
M. Didier Tabuteau. - L'idée que les ARS puissent globaliser les financements me paraît aller dans le bon sens, ne serait-ce que pour s'adapter aux évolutions qui vont se produire dans les prochaines années - en termes d'offre hospitalière, d'offre médico-sociale et de médecine de ville, aussi bien que de pratiques. La mise en oeuvre, cependant, est difficile, tant que les agences n'entreront pas dans la définition des financements, tant que la loi de financement continuera de distinguer les enveloppes comme des sous-objectifs, tant que l'assurance maladie, à l'échelon national, gardera la main. Mais les marges de manoeuvre sont effectivement là, plutôt que dans le FIR, qui représente peu : le changement passera par une nouvelle répartition des compétences, plutôt que par la seule redistribution des moyens.
M. Jacky Le Menn, rapporteur . - Le FIR est désormais voté par le Parlement, c'est déjà un progrès...
M. Yves Daudigny, président . - Monsieur Tabuteau merci, nous ne nous lassons pas de vous entendre parler de la protection sociale !
M. Didier Tabuteau. - Je me réjouis que notre débat sur les ARS se soit élargi à l'organisation de la santé tout entière ! Je crois que la période est cruciale, car nous sommes à la croisée des chemins : la réforme des ARS révèle les enjeux déterminants pour notre système de santé, le contexte macroéconomique est difficile, la démographie médicale va beaucoup changer ces prochaines années - autant de facteurs propices à une redistribution des cartes, d'autant que les marges de manoeuvres plus techniques, notamment du côté pharmaceutique, ont déjà été largement exploitées ; de tels facteurs de changement n'ont pas été réunis depuis des décennies, c'est décisif.
II. Présentation du rapport d'information
Mercredi 26 février 2014
Présidence de Mme Catherine Génisson, vice-présidente
Mme Catherine Génisson, présidente . - Mes chers collègues, nous allons entendre la présentation du rapport d'information, établi au nom de la Mecss, sur les agences régionales de santé, qui devait être conjointement présenté par MM. Alain Milon et Jacky Le Menn, rapporteurs. Je vous prie d'accepter les excuses de M. Milon pour son absence, qui est due à un empêchement d'ordre familial.
M. Jacky Le Menn, rapporteur . - Après une vingtaine d'auditions, quatre tables rondes, une soixantaine de personnes rencontrées à Paris, deux déplacements en province, en Corse et dans les pays de la Loire, nous vous rendons compte aujourd'hui des résultats d'une année de travaux consacrés aux agences régionales de santé (ARS). La Mecss souhaitait en effet, je vous le rappelle, dresser le bilan des ARS trois ans après leur mise en place effective et proposer des pistes d'évolution.
Même si des débats avaient eu lieu sur certaines modalités de mise en oeuvre ou de gouvernance, le principe de la création des agences n'a pas constitué le point de friction le plus important de la loi HPST. Dans ce même esprit, nous n'avons pas entendu remettre en cause cette réforme mais en évaluer la mise en oeuvre.
Revenons tout d'abord et en quelques minutes sur l'histoire, sur les objectifs et sur le champ de compétences des ARS.
Tout en représentant un changement profond dans l'organisation du système de santé et la régulation des dépenses d'assurance maladie, la création des ARS est le fruit d'une évolution administrative engagée de longue date. Dès les années 1970 et la naissance de la carte sanitaire, des outils ont été mis en place pour planifier et réguler l'offre de soins sur les territoires, plus spécialement en ce qui concerne les établissements de santé.
En 1991, la création des schémas régionaux d'organisation sanitaire, les Sros, a contribué à faire de la région le territoire de référence pour l'organisation du système de santé. A la même époque, le rapport « Hôpital 2010 », rédigé par un groupe de travail présidé par Raymond Soubie pour le compte du Commissariat général au plan, préconisait la création d'agences régionales des services de santé qui auraient été chargées d'assurer au niveau local la régulation des dépenses d'assurance maladie, considérée comme indispensable pour réduire efficacement les inégalités sociales et territoriales de santé.
Nombre des enjeux relatifs au fonctionnement actuel des ARS étaient déjà abordés dans ce rapport : les relations entre le directeur de l'agence et le conseil d'administration, ainsi que la façon dont tous deux auraient été amenés à rendre compte de leurs actions ; le recentrage des administrations centrales sur des missions de pilotage stratégique ; l'accompagnement et la formation des personnels ; le partage des compétences entre les agences et le préfet de région... Plus globalement, le rapport appelait à une clarification des responsabilités respectives de l'Etat et de l'assurance maladie ainsi qu'à une démocratisation du pilotage du système de soins, préoccupations qui trouveront un premier écho dans la révision constitutionnelle du 22 février 1996 créant les lois de financement de la sécurité sociale.
Cette même année, les ordonnances Juppé ont consacré encore un peu plus l'échelon régional avec la création des unions régionales des caisses d'assurance maladie (Urcam), des conférences régionales de santé et des agences régionales de l'hospitalisation (ARH). Ces dernières étaient organisées sous la forme de groupements d'intérêt public devant assurer une représentation paritaire de l'Etat et de l'assurance maladie. Conçues comme des structures légères et souples, les ARH étaient davantage dotées d'un rôle d'impulsion et de coordination que d'une réelle capacité de pilotage sur les territoires. Elles ont rencontré de ce fait d'importantes difficultés pour mobiliser les moyens humains nécessaires à l'exercice de leurs missions.
La loi HPST du 21 juillet 2009 a donc opéré une réforme longuement mûrie mais d'une tout autre ampleur que les précédentes. Mise en oeuvre dans le contexte de la révision générale des politiques publiques et de la réorganisation de l'administration territoriale de l'Etat, elle visait trois objectifs principaux :
- garantir davantage d'efficience dans la mise en oeuvre des politiques de santé ; il s'agissait en particulier d'assurer le respect de l'Ondam voté chaque année en loi de financement ;
- renforcer la territorialisation de ces politiques dans une perspective de réduction des inégalités : les territoires de santé, qui avaient été créés en 2003, ont pour cela été redéfinis sur des bases nouvelles devant prendre en compte les spécificités de chaque région ;
- assurer le décloisonnement des prises en charge grâce à un pilotage unifié de quatre secteurs : l'hôpital, les soins de ville, le médico-social et la santé publique, à laquelle ont été associées les missions de veille et de sécurité sanitaires. Cet objectif de décloisonnement constitue la pierre angulaire de la réforme des ARS qui doivent prendre en charge de manière transversale et globale des politiques auparavant éparpillées.
La loi a prévu la création de deux commissions de coordination au sein des ARS, chargées d'assurer « la cohérence et la complémentarité » des politiques menées par les différents partenaires. L'une est compétente dans le secteur médico-social, l'autre sur les sujets de prévention, de santé scolaire, de santé au travail et de protection maternelle et infantile.
Les ARS ont été constituées à partir de la réunion de sept services ou organes préexistants. Les ARH et les Urcam ont ainsi été regroupées avec les groupements régionaux de santé publique (GRSP), créés en 2004 pour associer l'Etat, les collectivités territoriales et l'assurance maladie autour d'enjeux relatifs à la prévention et à la santé publique, ainsi qu'avec les missions régionales de santé (MRS), constituées la même année entre les ARH et les Urcam pour traiter de sujets communs, tels que la gestion du risque ou la démographie médicale. S'y sont adjointes une partie des directions départementales et régionales des affaires sanitaires et sociales - Ddass et Drass - ainsi que des caisses régionales d'assurance maladie (Cram). On voit bien ici que les ARS ont largement simplifié le « paysage » administratif.
Regroupant des personnels et des financements d'origines diverses - Etat et assurance maladie - les ARS ont été dotées du statut d'établissement public administratif, qui devait en outre leur permettre de disposer d'une autonomie administrative et financière.
Leurs relations avec l'administration centrale ont été formalisées dans le cadre de contrats pluriannuels d'objectifs et de moyens (Cpom) structurés autour de trois grands objectifs : améliorer l'espérance de vie en bonne santé ; promouvoir l'égalité devant la santé ; développer un système de santé de qualité, accessible et efficient. La première génération des Cpom, conclue pour la période 2011-2013, a fixé des objectifs et indicateurs très nombreux et peu différenciés selon les ARS. Peut-être était-ce inévitable dans un premier temps. Il serait cependant utile, à l'avenir, de recentrer les Cpom sur des objectifs plus stratégiques et prenant davantage en compte les spécificités territoriales auxquelles sont confrontées les agences.
Placée sous la houlette du secrétariat général des ministères chargés des affaires sociales et confiée à des responsables préfigurateurs sélectionnés par appel à candidature, la phase de préfiguration destinée à préparer la mise en place des 26 ARS a été particulièrement rapide. Elle s'est en effet étendue du mois d'octobre 2009 à la fin du mois de mars 2010, s'achevant même trois mois avant le butoir défini par la loi HPST, le 1 er juillet. L'ensemble des responsables préfigurateurs ont alors été confirmés en tant que directeurs généraux et les ARS ont été officiellement créées au 1 er avril 2010.
S'en est suivie jusqu'à la fin de l'année 2012 l'élaboration des projets régionaux de santé (PRS), première étape importante dans l'appropriation par les ARS de leur champ de compétences et dans la construction de leurs relations avec les professionnels de santé, les élus et les représentants des usagers. Cette période de démocratie sanitaire, menée tambour battant, semble avoir laissé un sentiment mitigé chez beaucoup d'interlocuteurs. Les concertations ont été nombreuses - peut-être trop ? - mais il demeure difficile de mesurer quelle a été leur portée réelle dans le processus d'élaboration et de définition des documents.
Désormais achevés, les PRS qui, rappelons-le, sont composés d'un plan stratégique, de trois schémas thématiques et d'un grand nombre de programmes destinés à appliquer ces schémas, constituent des documents exhaustifs mais particulièrement lourds, qui peuvent difficilement constituer des outils d'aide à la décision et d'accompagnement des ARS dans l'exercice de leurs missions. En outre, leur articulation avec les autres documents de programmation, notamment dans le secteur médico-social, demeure perfectible. Il serait nécessaire à l'avenir d'allonger les délais d'élaboration des PRS ainsi que leur durée d'application et d'envisager des procédures de révision simplifiées qui ne conduisent pas à une remise en question des documents dans leur ensemble.
Au final, a-t-on confondu volontarisme et précipitation dans cette phase de démarrage des ARS ? Peut-être était-il indispensable d'agir ainsi pour assurer la mise en oeuvre de la réforme et éviter tout risque d'enlisement. Mais il nous semble cependant que cette installation « à la hussarde », selon les termes que l'on a pu entendre lors des auditions, contribue aujourd'hui à expliquer une partie des difficultés auxquelles sont confrontées les agences ainsi que la déstabilisation qu'elles ont pu susciter chez leurs partenaires.
La loi HPST était en effet porteuse de bouleversements profonds dont la portée a été insuffisamment anticipée au moment de la conception puis de la mise en oeuvre de la réforme.
Il en est ainsi du rôle confié au directeur général de l'ARS.
Alors qu'un grand nombre des décisions prises par les ARH nécessitaient une délibération ou un avis de leurs commissions exécutives, c'est le directeur général de l'ARS, nommé par décret en conseil des ministres, qui assume seul l'essentiel des décisions relevant de son champ de compétences. S'il doit bien rendre compte de son action devant le conseil de surveillance et la conférence régionale de la santé et de l'autonomie (CRSA), il n'est pleinement responsable que devant son ministre de tutelle, chargé d'évaluer chaque année son action sur la base des objectifs inscrits dans sa lettre de mission. L'expression de « préfet sanitaire » avait d'ailleurs été répétée à l'envi au moment de la loi HPSTet le récent renvoi du directeur général de l'ARS de Rhône-Alpes lui donne de la substance.
Une telle situation suscite des questionnements voire des inquiétudes. Alors que la création des ARS devait constituer une étape nouvelle vers un pilotage des politiques de santé plus déconcentré, elle peut être paradoxalement vécue comme une forme de recentralisation d'un système qui continue d'apparaître rigide et hiérarchisé. Autre difficulté, la concentration des pouvoirs dans les mains d'une seule personne conduit à identifier de façon plus ou moins systématique l'action globale de l'agence avec la personnalité de son directeur général. Nous avons ainsi été frappés de noter, au cours de nos auditions, que les appréciations portées sur telle ou telle politique menée par une ARS dépendaient très largement de la relation de confiance qu'avaient pu nouer les acteurs concernés, qu'il s'agisse des établissements, des personnels ou des élus, avec le directeur général.
Faut-il pour autant remettre en cause le rôle des directeurs généraux, alors que la plupart des difficultés que nous avons identifiées ressortent en fait de « bonnes pratiques », voire des simples relations humaines ? Il nous semble à tout le moins nécessaire d'aller vers davantage de concertation interne - nous évoquerons un peu plus loin la nécessité de renforcer les contre-pouvoirs « externes ».
Des comités exécutifs (Comex) et des comités de direction (Codir), qui regroupent les personnels dirigeants travaillant directement auprès du directeur général, existent dans chaque agence. Leur rôle gagnerait à être davantage formalisé, tout en respectant l'autonomie dont doivent disposer les ARS pour leur organisation interne. Sans toucher à l'étendue des pouvoirs dont disposent les directeurs généraux, des gains substantiels pourraient être réalisés en termes de transparence. La politique menée par l'agence serait par exemple bien plus lisible et par conséquent mieux comprise si la lettre de mission délivrée à chaque directeur général était systématiquement rendue publique. Dans le contexte particulièrement contraint de nos finances publiques, il apparaît d'autant plus nécessaire de montrer que l'action des directeurs généraux des ARS va bien au-delà de la seule maîtrise de la masse salariale et des enveloppes de financement.
La gestion des ressources humaines, dans un contexte de restructuration administrative et d'évolution des missions, constitue un autre bouleversement qui a été trop peu anticipé.
En la matière, il est frappant de constater la coexistence de deux discours antagonistes : alors que la plupart des personnels de direction témoignent de leur enthousiasme pour l'exercice de missions rénovées au sein de structures administratives innovantes, nombreux sont les salariés qui expriment au contraire le malaise profond engendré par la création et le mode de fonctionnement des ARS.
L'enjeu était de taille puisqu'il s'agissait de faire travailler ensemble des personnels de l'Etat et de l'assurance maladie aux cultures professionnelles diverses. La création d'un statut propre aux ARS, jugée prématurée au moment du vote de la loi, n'a pas été retenue. Les agents ont donc été transférés au sein des ARS tout en demeurant régis soit par le statut de la fonction publique d'Etat, soit par l'une des neuf conventions collectives applicables aux personnels de la sécurité sociale. En pratique, cela signifie que la plupart des agents n'ont pas fait le choix d'intégrer les ARS : ils y travaillent parce que leurs missions ont été transférées vers les nouvelles agences.
Au-delà de la grande complexité pour les directions des ressources humaines des agences de suivre au quotidien l'ensemble des statuts et conventions, cette situation crée deux types de difficultés qui se cumulent et s'alimentent. D'une part, des différences de salaires ou d'organisation du temps de travail persistent entre personnels d'origine différente, même lorsqu'ils exercent des missions équivalentes. D'autre part, les marges de manoeuvre dont pourraient disposer les ARS pour limiter ces divergences et plus largement mener une politique de ressources humaines autonome sont fortement limitées par les règles qui entourent le statut de la fonction publique et le cadre conventionnel. Ces difficultés cumulées sont inévitablement sources de frustration, les différences de traitement entre agents étant légitimement perçues comme des inégalités. De surcroît, certains personnels, en particulier de l'assurance maladie, coupés de leur structure d'origine, peinent à véritablement percevoir leur intégration au sein des ARS comme une opportunité de carrière.
Le malaise est accentué pour les personnels dont les missions ont profondément évolué avec la création des ARS. Il s'agit en particulier des médecins et des pharmaciens inspecteurs de santé publique. Alors qu'ils avaient pris l'habitude de développer de façon relativement autonome une expertise propre dans des domaines précis, ils sont aujourd'hui amenés à exercer des missions beaucoup plus transversales de conduite de projet. Tous les métiers des ARS sont touchés à un degré plus ou moins important par cette évolution qui ne fait en réalité que refléter la logique même qui a présidé à la création des agences. Une mutation profonde est en cours dans la manière même d'exercer les missions et les métiers ; or les personnels, déjà affectés par le changement de structure, n'ont pas été préparés ou accompagnés en ce sens.
Le souci de décloisonnement et de transversalité se retrouve d'ailleurs dans les organigrammes de quelques ARS, notamment celle des Pays de la Loire, où les principales directions ne sont plus organisées par secteur mais par type de métier. L'on peut d'abord se féliciter que l'administration centrale ait laissé les directeurs généraux libres de leur organisation interne, qui varie donc selon les ARS. Mais cet exemple est aussi révélateur des attentes contradictoires vis-à-vis des agences : les organigrammes par secteur - sanitaire, médico-social - sont critiqués, car reproduisant les cloisonnements souvent décriés, mais les autres organigrammes sont plus difficilement compris par les acteurs, notamment les établissements, qui ne sont plus suivis par un interlocuteur spécifique au sein de l'agence.
Ces difficultés interviennent, en outre, dans une phase de réduction progressive du plafond d'emplois des ARS. Fixé à 9 591 équivalents temps plein (ETP) en 2010, il était de 9 281 ETP en 2012, soit une diminution de plus de 3 % sur la période. Comme l'ont souligné plusieurs directeurs généraux d'ARS, ces dernières, à peine créées, doivent déjà faire mieux avec moins de moyens...
Une enquête a été lancée en 2011 pour mesurer le degré d'exposition des personnels aux risques psychosociaux. Ses résultats sont édifiants : 42 % des agents ayant répondu au questionnaire avaient le sentiment de manquer de reconnaissance au travail et plus de la moitié d'entre eux estimaient avoir besoin d'une formation.
Comment répondre à ce mal-être, à cette « perte de repères » pour reprendre une expression que nous avons régulièrement entendue ? La création d'un statut propre aux ARS, si elle peut apparaître comme la solution la plus rationnelle à long terme, risquerait dans l'immédiat de déstabiliser encore plus des personnels qui demeurent très attachés à leur structure d'origine. Il faut donc agir à partir de l'existant : travailler de façon poussée à l'harmonisation des conditions de travail, engager une véritable politique de prévention des risques psychosociaux, renforcer la formation des personnels et améliorer la fluidité des parcours. Ces chantiers doivent être impulsés par le niveau national : le comité national de concertation, qui regroupe des représentants du personnel de l'ensemble des ARS, doit devenir une instance d'orientation et ne plus être cantonné à un rôle d'information et de débat. De telles évolutions apparaissent indispensables pour faire véritablement des ARS les « maisons communes » dans lesquelles l'ensemble des personnels puissent se sentir valorisés et correctement intégrés.
Un dernier enjeu est lié au champ de compétences des ARS.
Cette question a régulièrement été soulevée au cours de nos auditions. Leur champ de compétences est certes très large mais il nous apparaît, malgré tout, doté d'une certaine cohérence. L'extension au secteur médico-social et à la médecine ambulatoire est par exemple indispensable dans une perspective d'organisation du système de santé autour du parcours des patients. L'intégration du secteur médico-social, concomitante avec la mise en oeuvre de la procédure d'appels à projets, a constitué un bouleversement que ne semblent pas regretter les acteurs, malgré les ajustements et simplifications qui pourraient être envisagés, notamment en matière d'autorisation et de financement. Si la création des ARS constitue donc un progrès, il faut aller plus loin pour rendre effectif le décloisonnement des secteurs et donner aux parcours une dimension autre qu'expérimentale.
Nous nous sommes beaucoup interrogés sur les missions de veille et de sécurité sanitaires, qui sont assez facilement « détachables » du coeur des compétences des agences, celles liées à l'organisation du système sanitaire et médico-social. Elles posent en effet des difficultés d'articulation avec le préfet, qui continue de détenir le pouvoir de décision et les responsabilités afférentes, en particulier en cas de crise, mais pas l'autorité sur les services opérationnels. C'est le constat que dresse un rapport de l'Igas en décembre 2011 ; il y est par exemple indiqué que « la rupture créée dans la chaîne de décision se double d'un problème de responsabilité ».
Pour autant, les protocoles conclus entre les préfets et les ARS semblent fonctionner et revenir en arrière sur cette question ne nous apparaît finalement pas comme un bon signal alors que nos auditions ont bien montré l'impérieux besoin de stabilité. En outre, les missions de veille et de sécurité peuvent être légitimes pour les ARS, mais à la condition de les articuler correctement avec leurs compétences en matière de prévention et de santé publique.
Nous privilégions donc une stabilité dans le champ de compétences des ARS, tant dans le sens de sa diminution que de son accroissement. Toutefois, il est nécessaire d'agir sur les modalités d'exercice de ces compétences.
D'un côté, il faut simplifier les procédures, par exemple en matière de contrôle des établissements ou d'appels à projets dans le secteur médico-social. Certaines tâches purement administratives, notamment dans les domaines de la veille et de la sécurité sanitaires ou dans le contrôle des formations des professionnels de santé, pourraient être abandonnées. Tout cela nécessite une remise à plat qui a été entamée avec le programme de simplification et transformation des ARS, dénommé « Stars »... Il faut aller plus loin et préférer, encore une fois, le pilotage et la stratégie aux procédures trop administratives et tatillonnes.
De l'autre côté, les ARS ne doivent pas elles-mêmes élargir leur champ de compétences en s'immisçant dans la gestion des établissements. Durant les auditions, certains exemples d'intrusion des ARS dans la vie des établissements nous ont été rapportés ; il s'agit naturellement de cas précis qui ne constituent pas une généralité. Cependant, il s'agit d'un point important : si nous demandons à l'administration centrale - nous allons en parler à l'instant - de développer une vision stratégique et non procédurière dans ses relations avec les agences, ces dernières doivent également « jouer ce jeu » avec les acteurs locaux et faire confiance à leurs partenaires extérieurs.
Cet exemple pose la question de la nature des relations que nouent les ARS avec les établissements de santé et médico-sociaux. Comme elles le font elles-mêmes avec l'administration centrale, elles concluent des Cpom avec chaque structure. Cela signifie-t-il pour autant que s'instaure une relation de type partenarial ? Il est permis d'en douter, notamment au regard de la précision de certains contrats qui les font davantage ressembler à des instructions. Plus fondamentalement, l'Igas s'est interrogée dans son rapport de 2012 consacré à l'hôpital sur la coexistence de missions de régulation avec celles d'inspection/contrôle, voire de tutelle s'agissant des établissements publics. La question s'est posée à plusieurs reprises au cours de nos travaux. Elle est particulièrement prégnante s'agissant des pouvoirs dont dispose l'ARS concernant les procédures de nomination et d'évaluation des directeurs d'hôpitaux. Y répondre implique de clarifier les rôles et responsabilités de chacun en veillant à ce que les ARS ne puissent pas être assimilées à des « holdings hospitaliers régionaux », pour reprendre l'expression employée par l'une des personnes que nous avons auditionnées.
Enfin, en ce qui concerne l'exercice de leurs missions par les ARS, il sera nécessaire de faciliter leur accès aux données de santé, notamment celles de l'assurance maladie, car développer leurs politiques implique un niveau élevé d'informations. Toutefois, le législateur devra, à notre sens, fixer un cadre sécurisé et protecteur des libertés publiques car la manipulation de données médicales ne peut être anodine même si elle est indispensable.
L'administration centrale n'a pas connu une évolution parallèle à celle de l'échelon territorial.
On l'a vu, les ARS résultent de la fusion de sept structures préexistantes. Or, parallèlement, les administrations centrales ont conservé le même format, principalement autour de la DGS pour la santé publique, de la DGOS pour « l'offre de soins », de la DGCS pour le médico-social et de la DSS pour les équilibres financiers, sans pour autant que ces frontières soient aussi clairement définies... Dans le secteur médico-social, s'ajoute le partage des compétences et des responsabilités entre la DGCS et la CNSA.
Certes, la loi HPST a prévu la création d'un conseil national de pilotage (CNP). Tous les quinze jours, il réunit les directions durant une heure et demie à un niveau de responsabilité élevé puisque les directeurs ne peuvent pas s'y faire représenter. Il dispose de compétences larges : il veille à la cohérence des politiques menées par les ARS, leur fixe des objectifs, anime le réseau et évalue leur action. Théoriquement présidé par les ministres compétents, le CNP l'est en pratique par le secrétaire général des ministères sociaux.
Elément innovant, les directeurs des organismes de sécurité sociale participent au CNP, ce qui en fait potentiellement le creuset d'une coopération étroite entre l'Etat et l'assurance maladie. Nous conclurons notre intervention sur cette question. Il nous semble que les agences sanitaires - HAS, ANSM, Anses... - qui sont des autorités autonomes voire indépendantes, devraient participer au CNP. Cela ne pourrait que renforcer la concertation et l'élaboration collective des politiques menées.
Si le CNP constitue donc une avancée intéressante, force est de constater qu'il n'a pas encore trouvé sa place : il joue un rôle de filtre entre les directions d'administration centrale et les ARS, alors qu'il devrait plutôt avoir celui de catalyseur. Comme l'avait déjà relevé la Cour des comptes, toutes les conséquences n'ont pas été tirées, sur ce point, de la création des ARS. La question se situe en fait en amont du CNP. Malgré ce que nous ont répété les directeurs d'administration centrale, il y a très peu de coordination entre les directions et chacune développe sa politique qu'elle « fait passer » en CNP... Le CNP constitue ainsi une instance collégiale mais hybride, qui n'est ni purement consultative, ni réellement délibérative.
Pour contrer ce phénomène de « tuyaux d'orgues », nous proposons la nomination d'un secrétaire général à la santé et à l'autonomie, chargé de présider le CNP et disposant d'un pouvoir hiérarchique sur les directions « métiers » du ministère.
L'actuel secrétariat général des ministères sociaux, qui dépend de quatre ministres de plein exercice - Marisol Touraine mais aussi Michel Sapin, Valérie Fourneyron et Najat Vallaud-Belkacem - est d'abord chargé, pour ces ministères, des missions « support » -ressources humaines, affaires juridiques et financières. C'est la loi HPST qui lui a adjoint la fonction de pilotage des ARS qui n'a que peu à voir, au fond, avec ses missions traditionnelles. Si les différents secrétaires généraux ont pris à coeur de mener l'ensemble de leurs missions à bien, force est de constater qu'institutionnellement, il serait préférable de désigner un secrétaire général doté de compétences élargies et chargé de mener la politique de santé et médico-sociale décidée par le Gouvernement.
Cette proposition nous semble meilleure que celle d'inciter plus fortement les ministres à présider le CNP, car ce dernier reste une instance administrative et ses réunions régulières ne peuvent pas coïncider avec les obligations des différents ministres potentiellement concernés - santé, assurance maladie, médico-social.
Au-delà de cet aspect institutionnel, toutes les conséquences de la création des ARS n'ont pas été tirées en termes de méthodes. Ainsi, l'administration centrale reste trop dans le registre de l'instruction adressée à des services déconcentrés, alors qu'elle devrait s'orienter vers le « pilotage » stratégique des politiques publiques. De manière symbolique, on ne peut que regretter le grand nombre d'instructions envoyées chaque année aux ARS, autour de 300, même si le vaste champ de leurs compétences explique largement ce phénomène. Surtout, ces instructions sont beaucoup trop prescriptives, détaillées, et ne laissent pas suffisamment de marges de manoeuvre aux ARS pour l'adaptation territoriale.
Autre aspect dont nous avons commencé de parler : la faiblesse des contre-pouvoirs, pourtant indispensables au regard du champ d'action des ARS.
On l'a vu, le directeur général de l'agence est nommé en conseil des ministres et dispose de compétences étendues. Cette responsabilisation n'est pertinente que si elle est accompagnée de la mise en place de contre-pouvoirs qui, sans bloquer l'action publique, sont à même de peser sur les principales orientations. Or, tant le conseil de surveillance que la Conférence régionale de la santé et de l'autonomie (CRSA) n'ont pas encore trouvé cette place.
Composé de quatre représentants de l'Etat, de six représentants de l'assurance maladie, de quatre représentants des collectivités locales, de trois représentants des associations d'usagers et de quatre représentants de personnalités qualifiées, le conseil de surveillance est présidé de droit par le préfet de région. Grâce à un droit de vote triple pour les représentants de l'Etat, ce dernier est aisément majoritaire en son sein.
De toute manière, les compétences du conseil sont très limitées : par exemple, il approuve le budget de l'agence, « sauf majorité contraire des deux tiers », ce qui est pour le moins étrange car les délégués de l'Etat y pèsent à eux seuls 36 % et même 42 % en Ile-de-France du fait de la présence du préfet de police... En outre, le conseil émet des avis, limitativement énumérés, sur la politique menée par l'ARS. En pratique, certains conseils de surveillance se sont d'ailleurs saisis de sujets qui n'étaient pas explicitement prévus par la loi.
Nous proposons, d'une part, d'améliorer la composition du conseil de surveillance, d'autre part, d'élargir son champ de compétences. Ainsi, le conseil pourrait être composé de quatre collèges composés d'un nombre égal de membres : Etat ; assurance maladie ; collectivités locales ; usagers et personnalités qualifiées. Chaque membre du conseil ne serait doté que d'une voix et son président serait élu parmi les membres du conseil représentant les collectivités territoriales afin de disposer d'une légitimité démocratique à même de peser effectivement à côté du directeur général de l'agence. Cette solution permettrait en outre de replacer les élus au coeur de la concertation et de l'élaboration de politiques publiques qui les concernent directement.
Au-delà, la mise en oeuvre de la politique sanitaire et médico-sociale doit reposer sur une démocratie sanitaire forte et indépendante. Au niveau territorial, la loi HPST a conforté les instances préexistantes en créant une conférence régionale de la santé et de l'autonomie (CRSA). Si le nombre de membres de la CRSA - entre 91 et 100 selon les régions - peut apparaître pléthorique, il est aussi gage de la diversité de représentation et d'opinion. Ainsi, elle est composée de huit collèges : au minimum 10 représentants des collectivités territoriales, 16 représentants des usagers, 4 représentants des conférences de territoires, 10 représentants des partenaires sociaux, 6 représentants des autres branches de la sécurité sociale et de la mutualité française, 9 représentants des acteurs de la prévention et de l'éducation pour la santé, et 34 représentants des offreurs de soins, auxquels s'ajoutent 2 personnalités qualifiées.
Contrairement au conseil de surveillance, les compétences de la CRSA sont vastes, puisqu'elle peut notamment faire toute proposition au directeur général de l'ARS sur l'élaboration, la mise en oeuvre et l'évaluation de la politique de santé dans la région. En outre, elle peut organiser des débats publics sur les questions de santé de son choix.
Il nous a semblé, à la suite des auditions et des déplacements que nous avons effectués, que les CRSA ont trouvé leur place à côté des ARS pour faire entendre leur voix, même si les situations sont très variables selon les régions. Certes, toutes les CRSA ont été largement « asphyxiées » par le travail lié au projet régional de santé qui constituait un exercice nouveau et gigantesque, au moment même où elles se mettaient en place. Sans qu'il soit aisé de l'évaluer précisément, un certain nombre de leurs avis ou recommandations ont été finalement pris en compte dans le PRS. Ce n'est toutefois pas vrai partout.
Maintenant que nous sommes sortis de cette phase de démarrage, il nous semble indispensable de conforter les CRSA, lieux privilégiés de la démocratie sanitaire.
Pour cela, elles doivent disposer librement de moyens financiers pour organiser elles-mêmes leurs travaux et les débats publics qu'elles sont chargées d'animer. Le président de la CRSA du Nord-Pas-de-Calais nous a par exemple indiqué, lors de son audition, qu'une ARS avait refusé de donner à la CRSA les moyens nécessaires à l'organisation d'un débat public. Il existait peut-être des arguments pertinents du point de vue de l'ARS mais, sur le principe, ce sont les CRSA qui sont chargées d'organiser ces débats et elles doivent le faire en toute indépendance. D'autant que ces débats sont justement des moments essentiels de cette vie démocratique que nous souhaitons tous, à la fois pour diffuser la culture sanitaire et médico-sociale, mais surtout pour entendre les opinions et sentiments de la population.
Les ARS devraient également donner aux CRSA un temps suffisant entre la transmission des documents - souvent volumineux et techniques - sur lesquels elles sont amenées à délibérer et l'adoption de leur avis.
Par ailleurs, nous devons nous interroger sur l'intérêt réel de prévoir obligatoirement dans chaque territoire de santé une conférence de territoire, sorte de CRSA miniature. Aujourd'hui, les textes n'envisagent quasiment aucune articulation entre CRSA et conférences de territoire. En outre, l'existence de multiples instances tend à décourager les bonnes volontés car, il faut le rappeler, la démocratie sanitaire fonctionne sur la base du bénévolat. Si nous voulons que ces différentes conférences regroupent une diversité de profils et apportent réellement une valeur ajoutée à la réflexion, nous devons tenter une certaine rationalisation qui permette de renforcer le poids des avis ainsi adoptés.
Pour autant, une conférence des acteurs concernés est particulièrement pertinente sur le territoire d'un contrat local de santé. Nous pourrions ainsi rendre facultative la réunion des conférences de territoire mais la prévoir en cas de conclusion d'un contrat local de santé, ce qui n'existe pas aujourd'hui.
Si la démocratie sanitaire doit jouer son rôle, il faut également que les élus locaux soient en mesure d'échanger d'égal à égal avec l'ARS. Or les témoignages que nous avons pu recueillir prouvent qu'il n'en est pas toujours ainsi, notamment dans des régions étendues où le siège de l'ARS apparaît bien éloigné des réalités auxquelles font face les élus sur leurs territoires. Les propositions que nous formulons concernant la composition du conseil de surveillance vont dans le sens d'une affirmation de la place des élus dans le fonctionnement et la prise de décision. Mais il convient également de fluidifier les relations quotidiennes, d'améliorer le transfert et le partage d'informations entre collectivités territoriales et ARS. Le rôle des délégations territoriales est à ce titre essentiel. Elles constituent en effet le maillon indispensable à la construction de relations de confiance entre élus et ARS, en particulier dans le secteur médico-social où les compétences des agences et des conseils généraux sont inextricablement liées. En arriver à la situation rencontrée récemment en Rhône-Alpes n'est satisfaisant pour personne. Eviter cette difficulté passe par plus de concertation et de dialogue en amont.
En définitive, on peut estimer que la mise en place des agences régionales de santé s'est réalisée sans rupture dans l'accomplissement des missions qui leur étaient transférées, ce qui n'était pas le moindre des défis. Elles ont toutes adopté leur projet régional de santé, processus qu'il faudra certainement alléger et rendre plus opérationnel pour la population et les acteurs. Malgré les difficultés de fonctionnement, la démocratie sanitaire se met progressivement en place.
Diverses critiques ont été émises à l'encontre des ARS, nous les avons entendues lors de nos auditions. Elles relèvent souvent de la pratique plus que de l'environnement législatif ou réglementaire et découlent notamment de la manière dont les responsabilités sont exercées. Au-delà des « bonnes pratiques », voire du bon sens, nous avons proposé un certain nombre de mesures pour mieux équilibrer les pouvoirs et faciliter la gestion des ressources humaines.
Mais l'une de nos recommandations principales ne peut se traduire dans un texte : il s'agit de la simplification ! Il faut absolument alléger et simplifier les procédures, le fonctionnement, les instructions, etc.... Certes, des tentatives de synthèse et de vulgarisation des projets régionaux de santé ont été menées, mais le PRS lui-même fait souvent autour de... 1 000 pages ! Qui peut utiliser un tel document alors même que son élaboration a mobilisé tant de personnes, au sein comme à l'extérieur de l'ARS ? Il est vrai que le législateur n'est pas exempt de tout reproche en la matière puisqu'il a décidé que le PRS se décomposait en multiples schémas ou programmes...
Cette simplification est indispensable pour accompagner le profond changement de paradigme que les ARS doivent représenter : d'une administration classique qui définit en détail les voies et moyens pour mettre en place une politique publique, nous devons progressivement nous orienter vers une administration plus stratégique qui définit les objectifs de cette politique en laissant aux acteurs locaux le soin de mettre en oeuvre les moyens adaptés. D'une obligation de moyens, nous devons donc passer à une obligation de résultat. Or aujourd'hui, l'administration centrale n'est pas entrée dans cette nouvelle logique de la subsidiarité, c'est-à-dire finalement de la confiance.
Ceci pose la question plus générale du niveau de l'autonomie qui doit être accordée aux ARS. Après des débats nourris, la loi HPST a fait le choix de confier aux agences la définition et la mise en oeuvre d'actions concourant à la réalisation des objectifs de la politique nationale de santé. Il n'est donc pas question de politiques régionales, mais de la mise en oeuvre, au niveau régional, d'une politique nationale. Pour autant, jusqu'à quel point de liberté cette mise en oeuvre peut-elle aller ? La réponse ne peut être que pragmatique et se décliner au cas par cas.
Par exemple en matière financière, il a souvent été souligné que les ARS ne disposaient que de très peu de marges de manoeuvre au regard des enveloppes globales. Depuis, le Fonds d'intervention régional (FIR) a été mis en place et représente un montant d'un peu plus de 3 milliards d'euros en 2013, après 1,3 milliard en 2012, année de sa création. Il regroupe de nombreuses lignes de crédits précédemment indépendantes et cloisonnées : permanence des soins en établissement et ambulatoire, prévention, modernisation des établissements de santé, missions d'intérêt général (MIG) - éducation thérapeutique, centres périnataux, soins palliatifs, addictologie, télé santé, équipes mobiles de gériatrie... -, démocratie sanitaire - 192 000 euros par région en 2013 -, etc.
L'intérêt du FIR réside dans la fongibilité, c'est-à-dire la capacité pour l'ARS de réaffecter des crédits d'une ligne à l'autre dans certaines conditions. Toutefois, il ne faut pas surestimer l'importance de cette fongibilité : elle ne peut s'appliquer que sur une toute petite partie des enveloppes puisque les structures, programmes ou acteurs existants doivent bien continuer de recevoir des crédits. Les ARS ne peuvent pas chaque année faire table rase du passé.
En outre, dans ce débat sur la régionalisation des financements - l'Assemblée nationale a beaucoup travaillé par exemple sur la notion d'Ordam pour décliner l'Ondam dans les régions - soyons bien conscients que la très grande majorité des crédits de l'assurance maladie correspondent à des tarifs, à des prix, à des honoraires fixés nationalement. Donner plus de marges de manoeuvre aux ARS signifie-t-il fixer des tarifs hospitaliers, des prix de médicaments ou des honoraires médicaux différents selon les régions ? Les esprits ne nous semblent pas prêts pour nous engager sur cette voie !
En ce qui concerne le FIR, nous proposons, à la demande des directeurs généraux d'ARS, de stabiliser son champ à court terme pour le mettre en place correctement et évaluer les opportunités qu'il dégage. Sur le plan technique, il nous semblerait moins coûteux et plus efficace de transférer complètement la gestion des crédits aux ARS, alors qu'aujourd'hui beaucoup de dépenses sont encore liquidées et effectivement payées par l'assurance maladie, ce qui complique les circuits de financement. Enfin, contrairement aux procédures classiques de l'Etat et de l'assurance maladie, il est nécessaire de donner une perspective pluriannuelle au FIR : il serait plus aisé pour les agences de financer des expérimentations ou des projets innovants si elles pouvaient s'engager sur plusieurs années auprès de leurs partenaires.
Le dernier point que nous voulons soulever concerne la dichotomie persistante entre l'assurance maladie et l'Etat, vaste question s'il en est ! Les ARS ont largement bénéficié d'une politique développée par la Cnam, à savoir la gestion du risque. Cette notion large recoupe l'ensemble des actions mises en oeuvre pour améliorer l'efficience du système de santé, c'est-à-dire le rapport entre sa qualité et son coût : sur la période 2010-2013, le programme national porte notamment sur l'insuffisance rénale chronique, « l'efficience » dans les Ehpad, la chirurgie ambulatoire, les transports sanitaires, les prescriptions hospitalières exécutées en ville, l'imagerie ou la pertinence des actes et des séjours... Déployée de manière volontariste par la Cnam à compter de la réforme de l'assurance maladie de 2004, cette politique est maintenant partagée avec l'Etat.
Même si on nous a affirmé que la Cnam et l'Etat se coordonnent quasi parfaitement, on peut s'interroger sur la complémentarité ou la concurrence entre les acteurs, voire sur la confusion qui peut apparaître dans les priorités politiques.
Au-delà de cet exemple, se pose de manière plus prégnante la question de la régulation des soins de ville. Une répartition des rôles s'est historiquement imposée en France : l'Etat régule le secteur hospitalier ; l'assurance maladie l'ambulatoire. Les ARS disposent ainsi de très peu d'outils pour organiser le volet soins de ville du système de santé. Or, cette dichotomie n'est plus acceptable au moment où la mise en place de parcours de santé est si importante, non seulement pour des raisons financières mais surtout pour des questions de qualité de la prise en charge et de bien-être des patients.
Les relations entre l'assurance maladie et les professionnels de santé passent principalement par la négociation des conventions qui fixent les tarifs mais organisent aussi d'autres éléments, que ce soit en matière de prévention, de prise en charge de malades chroniques, d'organisation du cabinet, d'objectifs de santé publique, voire de répartition sur le territoire pour les infirmières et les masseurs kinésithérapeutes. Or, nous assistons à un déplacement progressif des enveloppes financières du paiement de l'acte vers des rémunérations plus forfaitaires ou liées à des objectifs de santé publique. On pourrait donc imaginer a minima que l'Uncam continue de négocier les conventions qui fixeraient les tarifs et honoraires, mais qui définiraient en outre une enveloppe globale pour les autres types de rémunérations, enveloppe qui pourrait être gérée en tout ou partie par les ARS selon les besoins de santé propres au territoire. Cette solution, qui ne manquerait pas de compliquer la tâche de négociateur de l'Uncam car elle aurait peu de visibilité sur la répartition de cette enveloppe, entraînerait des différences de rémunérations entre professionnels selon le lieu d'exercice ce qui n'aurait pas nécessairement la faveur des syndicats représentatifs, mais elle serait neutre pour le patient. Elle mérite donc d'être expertisée plus avant dans le cadre de la préparation de la prochaine loi de financement.
Après une phase d'installation certainement précipitée, les ARS ont besoin de stabilité et de temps pour « métaboliser » les innovations qu'elles constituent. Nous ne proposons donc pas un bouleversement mais une amélioration des procédures existantes. Ce sujet nous permet malgré tout d'ouvrir le débat sur deux questions de nature différente :
- la subsidiarité, c'est-à-dire la manière dont un acteur fait confiance à ses partenaires pour réaliser un objectif défini ;
- le lien entre l'Etat et l'assurance maladie. Ce thème, ancien mais qui a été relancé par deux études publiées récemment, l'une de Didier Tabuteau, dans son dernier livre sur la démocratie sanitaire, l'autre du think tank présidé par Gérard Larcher, devra être abordé dans la future loi sur la stratégie nationale de santé. L'assurance maladie doit-elle se cantonner strictement à un rôle de payeur des prestations ? Comment doivent se répartir les compétences de régulation du système, notamment pour l'ambulatoire ?
Nous concluons donc notre présentation par des questions, ce qui n'est pas très conventionnel...
Mme Catherine Génisson, présidente . - Merci à nos rapporteurs pour l'importance et la qualité de ce rapport.
M. René-Paul Savary . - On parle de simplification, mais avec un PRS de mille pages, on en est loin ! D'ailleurs, la partie corrélée à la politique de l'ARS représente une part considérable du courrier d'un responsable de collectivité...
Je voudrais intervenir à propos de la culture du personnel. Les maisons départementales des personnes handicapées (MDPH) ont rencontré des difficultés similaires. On demande à des personnels qui n'ont pas la même culture, les mêmes statuts, voire le même objectif professionnel de travailler ensemble. On voit bien les problèmes que cela peut engendrer, ainsi que les répercussions que cela peut avoir sur les usagers, les personnels n'ayant pas été préparés à exercer d'autres métiers que le leur !
Par ailleurs, vous parlez de progrès dans l'articulation entre le sanitaire et le médico-social, notamment grâce aux appels à projets. Depuis la création des ARS, il y en a eu très peu dans mon département ! Les crédits consacrés à la création d'établissements et services médico-sociaux sont encore donnés à la petite semaine. Je trouve qu'il n'y a pas eu d'améliorations dans ce domaine et qu'il s'agit plutôt d'une complication par rapport à ce qui existait.
Troisième remarque : les difficultés d'articulation entre ARS et préfets sur les questions de sécurité sanitaire sont les mêmes que celles rencontrées entre services départementaux d'incendie et de secours (SDIS) et préfets. Il faut travailler à une meilleure collaboration entre l'administration d'un établissement et les décisions opérationnelles. On arrive en effet à une confusion des genres, qui n'est guère facile et qui peut s'avérer préjudiciable.
Les Cpom posent un problème de fond : l'ARS fixe les objectifs, mais les moyens viennent en fin d'année. On n'a donc pas les moyens de notre politique et il faut améliorer cette situation.
Le fait que les élus aient davantage de poids au conseil de surveillance de l'ARS et que l'un d'entre eux le préside peut constituer une bonne proposition. Cela permettrait de reprendre la main et de mener une politique territoriale !
Le rapport ne me semble toutefois pas avoir réglé un problème qui me semble devoir être travaillé : il s'agit de l'articulation entre sanitaire et médico-social. Le sanitaire se traite en effet sur le plan régional, un CHU étant un élément essentiel. Quant au médico-social, il relève à 90 % de l'échelon départemental. La future loi sur l'autonomie va apporter de nouvelles modifications. Des conférences de financeurs vont être créées pour financer des mesures de prévention, notamment des aides techniques. Voilà un véritable enjeu qui peut permettre de différencier le sanitaire du médico-social.
Il s'agit en tout cas d'un très bon rapport !
M. Jean-Marie Vanlerenberghe . - Je fais mienne la conclusion de René-Paul Savary à propos du rapport : il est excellent. Il s'agit là d'un sujet compliqué compte tenu du caractère encore récent des ARS. Nous avons bien ressenti que les pratiques étaient très variables. J'insisterai peut-être plus que vous ne l'avez fait - mais c'était délicat - sur l'importance du management.
La qualité des hommes a en effet été primordiale durant la phase d'installation des ARS. Certaines personnes venaient de l'administration, du médico-social, de l'assurance maladie ou du secteur privé. Dans notre région, le directeur général de l'ARS est dorénavant un médecin, que je trouve excellent dans son approche. La qualité du directeur général influe beaucoup sur les relations avec le personnel, sur l'organisation et sur l'application du principe de subsidiarité et de confiance. On n'insistera jamais assez sur ce point.
En second lieu, vous l'avez dit - et nous étions déjà intervenus à ce sujet au moment de l'examen de la loi HPST - le conseil de surveillance, présidé par le préfet, est très mal équilibré. Selon moi, ce n'est pas l'outil qui convient. Vous faites donc bien de le souligner et de faire des propositions que, pour ma part, j'approuve !
Enfin, vous ouvrez un vaste champ de réflexion sur la dichotomie entre l'assurance maladie et l'Etat. Cet aspect des choses sera-t-il véritablement traité dans la future loi sur la stratégie de santé ? On peut le souhaiter ; dans le cas contraire, voilà un beau sujet pour la Mecss dans les prochains mois...
M. Hervé Marseille . - Une question prospective, au-delà du rapport, que je salue également pour sa qualité : pour les Franciliens, quel va être le rôle de l'ARS dans l'hypothèse de la disparition des départements, qui sont au coeur de l'action sociale ? Il n'y aura plus qu'une seule agglomération - la métropole - et plus de départements : comment articule-t-on les politiques sociales et quel va être le rôle de l'ARS en l'absence de structures intermédiaires ?
Je pose la question pour l'avenir proche, la métropole étant prévue pour le 1 er janvier 2016 et la disparition des départements franciliens pouvant intervenir à tout moment !
Mme Catherine Génisson, présidente . - Vous avez beaucoup insisté, monsieur le rapporteur, sur l'importance que revêtent les qualités humaines des directeurs généraux d'ARS, compte tenu de la diversité de leurs profils, ainsi que sur la solitude à laquelle ils sont confrontés. Vous avez d'ailleurs insisté pour que le Comex et le Codir puissent voir leurs prérogatives réaffirmées et approfondies. Ces questions me semblent aussi importantes que celles relatives aux statuts des personnels.
Je voulais évoquer la situation particulière de la région Nord-Pas de Calais, qui a utilisé la possibilité pour les conseils régionaux de participer aux Comex des ARH. Cette expérience a été extrêmement positive, par exemple pour l'aménagement du territoire en matière d'équipement d'imagerie médicale, et pour la prise en compte du développement des pathologies cancéreuses. Cette idée pourrait-elle être reprise ?
M. Jacky Le Menn, rapporteur . - L'administration française produit beaucoup de règles et de normes. Nous-mêmes, en tant que législateurs, ne sommes pas exempts de critiques. On voudrait tout maîtriser ; or, on ne le peut pas. A force, on risque de décourager ceux qui sont obligés de faire appliquer les règles, à commencer par le personnel !
Il n'existe pas encore de culture commune, on l'a bien senti lors des tables rondes auxquelles nous avons participé ou lorsque nous avons rencontré les différents responsables, hiérarchiques ou syndicaux. Hormis dans la haute administration, la fusion n'a pas encore eu lieu. Il est vrai qu'il en allait de même dans les MDPH, où l'origine professionnelle conditionnait beaucoup de choses et posait des problèmes de gestion, ne serait-ce qu'en matière d'organisation des congés. La même chose eut lieu à Pôle emploi, où il existait des cultures très différentes. Tout ceci demande de la formation et de l'écoute à l'échelon central et local. Il s'agit d'un travail énorme, très pénalisant en temps, mais dont dépend l'efficacité du nouvel ensemble.
Le problème de l'articulation avec le préfet est en effet le même que celui qu'on rencontre dans les SDIS : les uns décident et les autres paient. Cela peut convenir un temps mais, même dans un couple, ce n'est pas ainsi que les choses se passent en général !
Par ailleurs, la loi HPST a été beaucoup critiquée quant à la place qu'elle avait donnée aux élus, qui se sont sentis écartés...
Mme Muguette Dini . - Exclus même !
M. Jacky Le Menn, rapporteur . - Ce n'est pas le mot que j'emploierais mais j'y souscris. Or les élus ont une certaine connaissance du terrain !
L'articulation entre le sanitaire et le médico-social va continuer d'évoluer. La loi sur le vieillissement sera le moment d'ajuster les choses. Les travaux doivent être menés de manière concertée avec les services des départements, qui disposent d'une grande expertise en la matière : un plan gérontologique départemental, ce n'est pas rien. On va parfois rechercher les mêmes documents, et ceci irrite les uns et les autres.
Certes, la qualité du management est essentielle, mais un effet système se créée à partir de la personnalité du directeur de l'ARS. La qualité de l'homme emporte donc effectivement l'ambiance, la manière de travailler, de décider. C'est une question de confiance. C'est un problème humain que l'on rencontre de manière générale, mais qui est ici particulièrement sensible. Ce n'est en effet pas anodin de passer d'une culture perpendiculaire à une culture horizontale. Nous l'avons bien ressenti lors de nos rencontres avec les médecins inspecteurs, par exemple. Pour certains, on niait leurs compétences en mettant en cause leur identité professionnelle, alors que le but était de « changer de focale ». À partir du moment où on instaure un parcours de soins, on ne peut plus fonctionner de la même manière. Encore faut-il qu'il y ait de la formation, de l'écoute, etc.
La disparition des départements constituera un aspect des discussions sur la réforme de la décentralisation en Ile-de-France mais je ne peux pas imaginer qu'il n'y ait pas d'échelon de proximité pour gérer les questions sociales...
Mme Isabelle Debré . - Félicitations pour ce rapport très complet ! Vous parlez de faciliter l'accès aux données de santé, et vous dites qu'il faut fixer un cadre sécurisé et protecteur. Ceci m'amène à vous poser une question parallèle : avez-vous une évaluation de la situation du dossier médical personnel (DMP) ? Quel est leur nombre, et qu'en est-il en matière de confidentialité ?
M. Jacky Le Menn, rapporteur . - Vous le savez, la Cour des comptes a dressé un bilan très sombre sur cette politique qui s'apparente à un fiasco. Le Gouvernement est en train de le revoir entièrement, notamment en resserrant le public qui sera visé dans un premier temps. Beaucoup d'argent a été dépensé à ce sujet, assez largement en vain... Pourtant, un DMP pleinement opérationnel est très important pour préparer cette révolution intellectuelle et culturelle qui consiste à assurer la prise en charge du parcours de soins.
Le problème de la confidentialité se pose déjà dans le codage des actes dans le cadre de la T2A. Dans certains établissements, ce codage est sous-traité à des sociétés privées qui font relativement fi de ce problème. Selon moi, sans confidentialité, on rompt la confiance du patient dans son médecin !
Mme Catherine Génisson, présidente . - Le DMP remonte à dix ans. On peut se demander comment une idée aussi simple n'arrive pas se concrétiser !
M. Yves Daudigny . - Je voulais, au nom du groupe socialiste, souligner l'opportunité de ce rapport de la Mecss ainsi que la qualité, la perspicacité, la pertinence et la densité des travaux menés par nos deux rapporteurs, qui sont fortement imprégnés, l'un et l'autre, même s'ils n'ont pas la même sensibilité, par les questions de santé.
Votre rapport met fort justement en lumière la question de l'évolution des relations entre l'Etat et l'assurance maladie à travers une interrogation toute simple : qui dirige, dans notre pays, la politique de santé ? Si l'on pose la question de cette façon, il n'y a qu'une seule réponse possible : c'est le ministre de la santé ! Il existe cependant des mécanismes qu'il conviendra de faire évoluer dans les mois ou les années à venir. Peut-être faudra-t-il redessiner les compétences des uns et des autres. Nous mesurons tous, et sur tous les bancs, la difficulté d'aborder ce sujet !
M. Gérard Roche . - Je rends également hommage aux rapporteurs pour la richesse du dossier qu'ils nous ont présenté. Il y a tant d'argent en jeu que la Cnamts ne peut plus être autonome. C'est donc l'affaire de l'Etat, qui a créé les ARS, mais laissé à la Cnamts les questions relatives à la rémunération des professionnels libéraux.
Des contre-pouvoirs ont été mis en place ; ils ne sont pas tout à fait efficaces et n'ont guère d'influence... Les gouvernements n'y ont peut-être pas intérêt...
Beaucoup de protagonistes tournent autour de ce rempart que constitue l'ARS. Il y a d'abord les médecins, certains de façon très honorable, pour défendre la qualité de leur travail, d'autres pour défendre simplement leurs privilèges. Il y a les syndicats de personnels des structures hospitalières, qui sont à bout et exsangues. Il y a les élus que nous sommes, en particulier lorsqu'ils exercent des compétences dans le secteur médico-social. Sur ce dernier point, il convient malgré tout d'indiquer que nous avons été fort bien associés aux travaux préparatoires du projet de loi relatif à l'adaptation de la société au vieillissement. Il y a enfin les malades, qui n'ont pas assez accès à la parole.
Le travail est immense et nous ne ferons pas l'économie, dans les années à venir, d'une loi pour remanier tout cela !
Mme Catherine Génisson, présidente . - Au nom de l'ensemble de la commission, je renouvelle nos félicitations à nos deux rapporteurs.
La commission, à l'unanimité, autorise la publication du rapport d'information.
III. Liste des personnes auditionnées
Mardi 12 février 2013
Audition de M. Christophe Jacquinet , président du collège des directeurs généraux des agences régionales de santé (ARS), directeur général de l'ARS Rhône-Alpes
Mercredi 13 mars 2013
Audition de MM. Denis Piveteau, secrétaire général des ministères chargés des affaires sociales, et Laurent Gratieux , responsable du pôle santé au secrétariat général des ministères chargés des affaires sociales
Audition de MM. Luc Allaire , directeur et Xavier Dupont , directeur des établissements et services médico-sociaux de la Caisse nationale de solidarité pour l'autonomie (CNSA)
Mercredi 20 mars 2013
Table ronde des fédérations hospitalières sur les agences régionales de santé (ARS) : MM. Guy Collet , conseiller en stratégie, et Cédric Arcos , directeur de cabinet de la Fédération hospitalière de France (FHF) ; Mme Elisabeth TomE-Gertheinrichs , déléguée générale de la Fédération de l'hospitalisation privée (FHP) ; Mme Catherine Rea , conseiller médical de la Fédération des établissements hospitaliers et d'aide à la personne privés non lucratifs (Fehap)
Mercredi 10 avril 2013
Audition de Mme Bernadette Devictor , présidente de la Conférence nationale de santé (CNS) et M. Jean-Louis Salomez , président de la Conférence régionale de la santé et de l'autonomie (CRSA) du Nord-Pas-de-Calais
Audition de Mme Claude Rambaud , présidente du Collectif interassociatif sur la santé (Ciss) et M. Jean-Pierre Lacroix , président de la Fédération nationale d'aide aux insuffisants rénaux, membre du bureau du Ciss, vice-président de la conférence régionale de santé et de l'autonomie (CRSA) de Languedoc-Roussillon
Mercredi 24 avril 2013
Table ronde des fédérations représentant les établissements médico-sociaux sur les agences régionales de santé (ARS) : Mme Catherine Rea , conseiller médical de la Fédération des établissements hospitaliers et d'aide à la personne privés non lucratifs (Fehap) ; M. Gérard Vincent , délégué général, et Mme Elodie Hemery , adjointe au délégué général en charge du secteur vieillesse et handicap de la Fédération hospitalière de France (FHF) ; Mme Florence Arnaiz-Maume , déléguée générale du Syndicat national des établissements et résidences privés pour personnes âgées (Synerpa) ; MM. Thierry Couvert-Leroy , responsable « Gestion et ressources de la solidarité », et Ronald Maire , conseiller technique « Organisation territoriale - Politiques sanitaires et sociales » de l'Union nationale interfédérale des oeuvres et organismes privés non lucratifs sanitaires et sociaux (Uniopss)
Mercredi 22 mai 2013
Audition de M. Gérard Roche , président du conseil général de Haute-Loire, membre du bureau de l'Assemblée des départements de France (ADF), sur les agences régionales de santé (ARS)
Mercredi 5 juin 2013
Audition de MM. Guy Moulin , président de la Conférence des présidents de commissions médicales d'établissement des centres hospitaliers universitaires (CME de CHU), et Frédéric Martineau , président de la conférence des présidents de CME des centres hospitaliers (CME de CH)
Audition de M. Jean Debeaupuis , directeur général de l'offre de soins
Mercredi 12 juin 2013
Audition de M. Frédéric Van Roekeghem , directeur général de la Caisse nationale d'assurance maladie des travailleurs salariés (Cnam)
Mercredi 26 juin 2013
Table ronde des syndicats de médecins sur les agences régionales de santé : Dr Claude Bronner , vice-président, Dr Benoît Feger , vice-président, et Dr Antoine Leveneur , secrétaire général de la Fédération des médecins de France (FMF) ; Dr Michel Chassang , président de la Confédération des syndicats médicaux français (CSMF) ; Dr Philippe Cuq , co-président du Bloc ; Dr Eric Henry , secrétaire général du Syndicat des médecins libéraux (SML) ; Dr Claude Leicher , président, et Dr Gilles Urbejtel , trésorier de MG France
Audition de M. Jean-Yves Grall , directeur général de la santé
Mercredi 10 juillet 2013
Audition de M. Dominique Bur , préfet de la région Nord Pas-de-Calais, préfet du Nord, représentant de l'Association du corps préfectoral et des hauts fonctionnaires du ministère de l'intérieur
Audition de M . Frédéric Boël , président, Mme Fabienne Bonomi et M. Philippe Murat , vice-présidents du syndicat des pharmaciens inspecteurs de santé publique (SPHISP)
Mercredi 11 septembre 2013
Audition de M. Jacques Raimondeau , président du Syndicat des médecins inspecteurs de santé publique (Smisp)
Audition de Mme Sabine Fourcade , directrice générale de la cohésion sociale
Audition de M. Thomas Fatome , directeur de la sécurité sociale
Mercredi 18 septembre 2013
Audition de M. Claude Evin , directeur général de l'Agence régionale de santé d'Ile-de-France
Mercredi 25 septembre 2013
Audition de MM. Christian Muller , président de la Conférence des présidents de commissions médicales d'établissement de centres hospitaliers spécialisés (CME de CHS) et Joseph Halos , président de l'Association des établissements participant au service public de santé mentale
Mercredi 4 décembre 2013
Table ronde réunissant les organisations syndicales nationales présentes au comité national de concertation des ARS :
MM. Georges Amaranthe et Yves Lantourneux , représentants de l'Interco - Confédération française démocratique du travail (Interco-CFDT) ;
Mme Nathalie Campal et M. Yves Le Bihan , représentants de la Confédération française démocratique du travail - Protection sociale, travail, emploi (CFDT-PSTE) ;
MM. Xavier Cremoux , René Ferchaud et Vincent Crouzet , représentants du Syndicat national des personnels des affaires sanitaires et sociales - Force ouvrière (Snpass-FO) ;
M. Jean-François Gomez et Mme Anne-Marie Oliva , représentants de la Confédération française de l'encadrement - Confédération générale des cadres (CFE-CGC) ;
M. Bruno Lanllier et Mme Marie-Pierre Fillon , représentants du Syndicat national des affaires sanitaires et sociales - Confédération générale du travail (Snass-CGT) ;
Mme Isabelle Plaisant , MM. Alexandre Carpentier et Alain Laplace , représentants de l'Union nationale des syndicats autonomes (Unsa) ;
M. Gino Sandri , représentant du Syndicat national Force ouvrière des cadres des organismes sociaux (SNFOCOS).
Mercredi 11 décembre 2013
Audition de M. Pierre-Louis Bras , secrétaire général des ministères chargés des affaires sociales, Mme Natacha Lemaire , responsable du pôle santé du secrétariat général, et M. Olivier Obrecht , chargé des instances nationales au Conseil national de pilotage des agences régionales de santé.
Mercredi 18 décembre 2013
Audition de M. Paul Castel , directeur général de l'agence régionale de santé Provence-Alpes-Côte d'Azur (Paca)
Audition de M. Didier Tabuteau , responsable de la chaire santé à Sciences Po
IV. Programme des déplacements
Programme du déplacement à Ajaccio (ARS de Corse)
Jeudi 4 juillet ( les réunions sont prévues en salle Paglia Orba - Visio DT2B Salle 4 ème )
- 08h30 - 09h00 : accueil par le directeur général de l'ARS
- 09h00 - 10h00 : entretien avec le Comex de l'ARS (DG, DGA et deux directeurs métiers)
- 10h00 - 11h30 : entretien avec l'équipe de direction (une vingtaine de personnes)
- 11h30 - 12h30 : entretien avec la CRSA (Présidente : Mme Risterucci (2B) et commission « organisation des soins » : Dr Charles (2B) accompagnés de plusieurs membres de la CRSA)
- 12h30 - 14h00 : déjeuner avec le directeur général et le directeur général adjoint
- 14h00 - 15h00 : entretien avec les URPS
- 15h00 - 17h00 : temps dédié à des sujets thématiques :
15h00 - 16h00 : médico-social
Participants extérieurs : MM. Rossini (élu du CG2A) ; M. Leccia, directeur général des services, M. Leoni, directeur de la MDPH et M. Mancini, président de la commission des affaires sociales du CG2B
16h00 - 17h00 : assurance maladie
Participants extérieurs : M. Milles-Lacroix, sous-directeur et Mme Simoni, agent comptable de la CPAM 2A ; M. Secondi, sous-directeur de la CPAM 2B
- 17h00-17h30 : entretien avec le directeur général de l'ARS
- 17h30 : départ aéroport
Vol AF 4505 à 18h40 - arrivée à Orly à 20h15

AUDITION MECSS SUR LES ARS
jeudi 6 février 2014 - salle « Vendée Globe »
Projet de déroulé de la journée
|
THEMES |
PLAGE HORAIRE |
PARTICIPANTS |
|
Le pilotage national et l'expérience de Mme Desaulle en tant que présidente du collège des DG-ARS |
10h30/11h00 |
• Mme Desaulle, directrice générale de l'ARS Pays de la Loire, présidente du collège des DG-ARS |
|
L'appropriation des actions de prévention |
11h00/11h30 |
• Dr Duvaux, directeur général adjoint, directeur DPPS* |
|
Les relations avec les acteurs extérieurs : fonctionnement de la démocratie sanitaire relations avec les élus, en particulier les présidents de conseils généraux relations avec le préfet, avec les services déconcentrés de l'Etat |
11h30/13h00 |
• Dr Leguay, président de la CRSA • M. Leray, président de la commission prévention de la CRSA • Pr Rozé, président de la conférence de territoire de Loire-Atlantique -------------------------------------------------------------------- • Mme Le Guével, directrice DRUP** • Mme Desaulle |
|
L'organisation interne de l'agence : la prise de décision au sein de l'agence (rôle du Comex et du Codir, rôle du conseil de surveillance) le fonctionnement des délégations territoriales la situation des personnels |
13h00/14h00 (plateau-repas) 14h00/14h30 14h30/15h30 |
• Mme Desaulle • Mme Le Guével -------------------------------------------------------------------- • Mme Neyrolles, déléguée territoriale de la Loire-Atlantique -------------------------------------------------------------------- • Mme Campain, directrice DRHM*** -------------------------------------------------------------------- • Mme Campain • Mme Auger-Dubois, secrétaire du comité d'agence • Dr Denis-Laroque, secrétaire du CHSCT |
|
L'appropriation des missions : l'exercice de la planification les relations avec les établissements de santé et médico-sociaux la gestion du risque et les relations avec l'assurance maladie |
15h30/17h00 |
• M. Duperray, directeur DAS**** • M. Grimonprez, directeur DEO***** |
|
Conclusion |
17h00/17h30 |
Mme Desaulle |
* direction prévention et protection de la santé
** direction relations avec les usagers et les partenaires
*** direction ressources humaines et moyens
**** direction de l'accompagnement et des soins
***** direction efficience de l'offre
ARS PDL - DRUP - 28/01/2014
* 1 Article 44 de la loi n° 70-1318 du 31 décembre 1970 portant réforme hospitalière.
* 2 Irdes, Questions d'économie de la santé : « Le territoire, un outil d'organisation des soins et des politiques de santé ? », n° 175, avril 2012.
* 3 Loi n° 91-748 du 31 juillet 1991 portant réforme hospitalière.
* 4 Loi n° 98-657 du 29 juillet 1998 d'orientation relative à la lutte contre les exclusions.
* 5 Ordonnance n° 2003-850 du 4 septembre 2003 portant simplification de l'organisation et du fonctionnement du système de santé ainsi que des procédures de création d'établissements ou de services sociaux ou médico-sociaux soumis à autorisation.
* 6 Groupe « Prospective du système de santé » présidé par Raymond Soubie, Commissariat général du plan, « Santé 2010 », juin 1993.
* 7 Ibid. p. 79.
* 8 Ordonnances n° 96-344 du 24 avril 1996 portant mesures relatives à l'organisation de la sécurité sociale et n° 96-346 du 24 avril 1996 portant réforme de l'hospitalisation publique et privée.
* 9 Loi n° 2002-303 du 4 mars 2002 relative aux droits des malades et à la qualité du système de santé.
* 10 Loi n° 2004-810 du 13 août 2004 relative à l'assurance maladie.
* 11 Loi n° 2004-806 du 9 août 2004 relative à la politique de santé publique.
* 12 Propositions de loi de M. Jean-Luc Préel n° 2657 relative à la régionalisation du système de santé, Assemblée nationale, 18 octobre 2000, et n° 128 tendant à instaurer une régionalisation de la santé, Assemblée nationale, 24 juillet 2002.
* 13 Loi n° 2009-879 du 21 juillet 2009 portant réforme de l'hôpital et relative aux patients, à la santé et aux territoires.
* 14 Philippe Ritter, rapport sur la création des ARS présenté à Mme Roselyne Bachelot-Narquin, ministre de la santé, de la jeunesse et des sports, janvier 2008.
* 15 Décret n° 2010-95 du 25 janvier 2010 relatif à l'administration centrale des ministères chargés des affaires sociales et portant création d'une direction générale de la cohésion sociale.
* 16 Article L. 1431-3 du code de la santé publique. L'ARS Océan indien a compétence pour La Réunion et Mayotte.
* 17 Selon l'étude précitée de l'Irdes, sept régions ont maintenu la définition adoptée pour la troisième génération précédente de Sros. Au final, douze régions ont un découpage départemental, cinq ont un découpage supra-départemental et neuf ont un découpage infra-départemental.
* 18 Cour des comptes, rapport sur l'application des lois de financement de la sécurité sociale, « Chapitre VIII : la mise en place des agences régionales de santé », septembre 2012.
* 19 Selon les informations fournies par le secrétariat général des ministères sociaux, aux trente indicateurs métiers communs à l'ensemble des ARS s'ajoutent des indicateurs spécifiques dont le nombre varie de 1 pour l'ARS Lorraine à 14 pour l'ARS Océan Indien (le nombre médian se situant à 4 indicateurs spécifiques par ARS). Sont également inclus dans les Cpom 9 indicateurs ressources humaines, 4 indicateurs de gestion et 1 indicateur relatif aux systèmes d'information.
* 20 Ce groupe de travail associe les directions d'administration centrale, la Cnam, la CNSA et cinq ARS.
* 21 Article L. 1434-1 du code de la santé publique.
* 22 Igas, « La mise en oeuvre par les agences régionales de santé (ARS) des politiques de santé-environnement ».
* 23 Décret n° 2010-338 du 31 mars 2010 relatif aux relations entre les représentants de l'Etat dans le département, dans la zone de défense et dans la région et l'agence régionale de santé pour l'application des articles L. 1435-1, L. 1435-2 et L. 1435-7 du code de la santé publique.
* 24 Décret n° 2004-613 du 25 juin 2004 relatif aux conditions techniques d'organisation et de fonctionnement des services de soins infirmiers à domicile, des services d'aide et d'accompagnement à domicile et des services polyvalents d'aide et de soins à domicile.
* 25 Rapport du comité d'évaluation de la réforme de la gouvernance des établissements publics de santé présidé par M. Jean-Pierre Fourcade, 2011.
* 26 Igas, « L'Hôpital », 2012.
* 27 Igas, « Articulation de la fonction inspection contrôle des ARS avec les autres fonctions concourant à l'amélioration de la qualité au sein des établissements sanitaires et médico-sociaux (certification, évaluation, contractualisation) », février 2013.
* 28 Igas, « Etablissements et services pour personnes handicapées : offre et besoins, modalités de financement », octobre 2012.
* 29 Présidées par le directeur de l'ARH, les commissions exécutives étaient composées à parité de représentant de l'Etat et de représentants de l'assurance maladie.
* 30 La question spécifique des pouvoirs du conseil de surveillance est développée dans la deuxième partie du rapport.
* 31 Ces lettres sont toutes construites autour de trois pôles : deux d'entre eux sont communs à l'ensemble des directeurs généraux (mise en oeuvre des priorités nationales et de certains objectifs du Cpom ; management des équipes et vie interne de l'ARS) ; un autre est propre à chaque directeur général (priorités régionales et actions spécifiques proposées par le directeur général).
* 32 Appel à candidatures large publié dans la presse ; sélection par un cabinet spécialisé puis par un comité ad hoc au sein des ministères.
* 33 Trois conventions collectives sont actuellement applicables pour chacun des régimes (régime général, MSA et RSI) : employés et cadres ; praticiens conseils ; agents de direction.
* 34 Programme 124 « Conduite et soutien des politiques sanitaires, sociales, du sport, de la jeunesse et de la vie associative » de la mission « Solidarité, insertion et égalité des chances » du budget de l'Etat.
* 35 Enquête lancée en 2011 par la direction des ressources humaines du ministère des affaires sociales et de la santé auprès des personnes travaillant en administration centrale, dans les DRJSCS et les DDCS, dans les ARS et leurs délégations territoriales ainsi que dans les centres de ressources, d'expertise et de performance sportives (Creps). Elle est fondée sur les réponses fournies à trois types de questionnaires : le questionnaire Karasek (évaluation du niveau de stress professionnel), le questionnaire de Siegrist (appréciation de l'opinion que se fait un agent du niveau de reconnaissance qu'il obtient compte tenu de son investissement au travail), le questionnaire « hospital anxiety depression scale » (évaluation du niveau d'anxiété et de dépression). Le taux de participation s'est élevé à 46,2 %.
* 36 Circulaire DRH/DRH2D n° 2013-199 du 6 mai 2013 portant actualisation des orientations ministérielles en matière d'amélioration des conditions de travail.
* 37 Direction de la sécurité sociale (DSS), direction générale de la santé (DGS), direction générale de l'offre de soins (DGOS), direction générale de la cohésion sociale (DGCS), direction de la recherche, des études, de l'évaluation et des statistiques (Drees), direction du budget et inspection générale des affaires sociales (Igas).
* 38 Décret n° 2013-727 du 12 août 2013 portant création, organisation et attributions d'un secrétariat général des ministères chargés des affaires sociales.
* 39 Décret n° 2010-786 du 8 juillet 2010 relatif au pilotage national des agences régionales de santé.
* 40 Article D. 1433-5.
* 41 L'article R. 1432-56 prévoit que « le budget de l'agence régionale de santé est approuvé par le conseil de surveillance de l'agence, sauf vote contraire à la majorité des deux tiers des voix des membres présents ou représentés. Lorsque le budget n'a pas été approuvé, le directeur général de l'agence soumet à nouveau au conseil de surveillance un projet de budget modifié dans un délai de quinze jours suivant la délibération de rejet. A l'expiration de ce délai, ou en cas de nouveau rejet, le budget est arrêté par décision conjointe des ministres chargés de la santé, de l'assurance maladie, des personnes âgées, des personnes handicapées et du budget. »
* 42 Article D. 1432-26 : « I. - Les délibérations du conseil de surveillance sont exécutoires quinze jours après leur réception par les ministres chargés de la santé, de l'assurance maladie, des personnes âgées et des personnes handicapées, sauf opposition motivée des ministres dans ce délai. En cas d'opposition des ministres, le président du conseil de surveillance soumet à un nouvel examen du conseil la délibération modifiée pour tenir compte des motifs invoqués par les ministres. A défaut d'approbation par le conseil dans le délai d'un mois, la délibération modifiée peut être rendue exécutoire par décision conjointe des ministres chargés de la santé, de l'assurance maladie, des personnes âgées et des personnes handicapées. »
* 43 Loi n° 2002-303 du 4 mars 2002.
* 44 Loi n° 2004-806 du 9 août 2004.
* 45 « Pour l'an II de la démocratie sanitaire », 14 février 2014.
* 46 Loi n° 2004-806 du 9 août 2004.
* 47 Plus précisément, les dépenses liées à la prévention ne peuvent être affectées ni à des activités de soins ni au secteur médico-social ; les dépenses médico-sociales ne peuvent être affectées à des activités de soins.
* 48 1,5 milliard en année pleine. Le FIR n'est entré en vigueur que le 1 er avril 2012.
* 49 Circulaire n° SG/2013/195 du 14 mai 2013 relative aux modalités de mise en oeuvre du fonds d'intervention régional en 2013
* 50 Ordonnance n° 96-344 du 24 avril 1996 portant mesures relatives à l'organisation de la sécurité sociale.
* 51 Loi n° 2004-810 du 13 août 2004 relative à l'assurance maladie.
* 52 « Mission sur la gestion du risque », rapport établi par Pierre-Yves Bocquet et Michel Peltier, Igas, en décembre 2010.
* 53 Créé en 1999, le système national d'information inter-régimes de l'assurance maladie (Sniiram) constitue un « entrepôt » de données anonymes regroupant les informations issues des remboursements effectués par l'ensemble des régimes d'assurance maladie pour les soins du secteur libéral (1,2 milliard de feuilles de soins pour l'ensemble de la population vivant en France). Les informations sur les séjours hospitaliers (diagnostics, actes,...) recueillis par l'Agence technique de l'information hospitalière (Atih) au sein du PMSI (programme de médicalisation des systèmes d'information) sont également disponibles dans le Sniiram. Le Sniiram constitue donc une base de données complète et détaillée sur le parcours des patients et l'organisation du système de soins. (source : site Ameli)
* 54 L'EGB représente le 100 ème de la population et permet de réaliser des études longitudinales et d'analyser le parcours individuel de près de 660 000 bénéficiaires en ville et à l'hôpital.
* 55 Loi n° 2012-1404 du 17 décembre 2012.
* 56 Rapport établi avec le concours d'André Loth et remis à la ministre des affaires sociales et de la santé en septembre 2013.
* 57 http://www.senat.fr/commission/missions/acces_aux_documents_administratifs_et_aux_donnees_publiques/index.html
* 58 Loi n° 2004-810 du 13 août 2004.
* 59 Loi n° 2011-940 du 10 août 2011 modifiant certaines dispositions de la loi n° 2009-879 du 21 juillet 2009 portant réforme de l'hôpital et relative aux patients, à la santé et aux territoires.







