Rapport d'information n° 592 (2014-2015) de Mmes Annick BILLON et Françoise LABORDE , fait au nom de la délégation aux droits des femmes, déposé le 2 juillet 2015
Disponible au format PDF (1,8 Moctet)
-
I. POUR UNE APPROCHE DE LA SANTÉ QUI PRENNE
MIEUX EN COMPTE LES SPÉCIFICITÉS FÉMININES
-
A. QUELQUES IDÉES REÇUES SUR LA
SANTÉ DES FEMMES
-
1. Une espérance de vie plus longue,
à relativiser au regard de l'espérance de vie en bonne
santé
-
2. Un fléau méconnu : les
maladies cardiovasculaires, première cause de mortalité pour les
femmes
-
3. Le cancer du poumon, plus mortel pour les femmes
que le cancer du sein en 2016
-
4. Les femmes menacées par les comportements
à risques : le cas particulier du tabagisme féminin
-
a) Une spécificité
française
-
b) Les conséquences négatives du
tabac sur la santé des femmes, et notamment sur la santé des
femmes enceintes
-
(1) Le tabagisme de la femme enceinte et ses
dangers
-
(2) Le tabac à l'origine de
conséquences spécifiques pour la santé des femmes
-
c) Les modifications apportées à
l'Assemblée nationale pour « Lutter contre le
tabagisme » et pour renforcer la protection de la femme
enceinte
-
a) Une spécificité
française
-
1. Une espérance de vie plus longue,
à relativiser au regard de l'espérance de vie en bonne
santé
-
B. DES RISQUES SPÉCIFIQUES AUX FEMMES
INSUFFISAMMENT RECONNUS
-
1. Les multiples conséquences
médicales des violences sexuelles : des dégâts majeurs
dont le dépistage doit encore progresser
-
2. Des menaces liées à une situation
économique et sociale défavorable aux femmes
-
a) Les femmes touchées par les troubles
musculo-squelettiques (TMS)
-
b) La dépression, une fragilité
particulière pour les femmes
-
c) IST-VIH SIDA : une menace croissante pour
les femmes
-
(1) Le constat
-
(2) Une prise de conscience indispensable : la
vulnérabilité des femmes de plus de 50 ans au VIH, faute de
prévention et d'information adaptées
-
a) Les femmes touchées par les troubles
musculo-squelettiques (TMS)
-
3. Les risques particuliers dus à la
surcharge pondérale, au diabète et à l'hypertension
-
4. Les risques environnementaux : la
nécessité d'une meilleure information des femmes enceintes et de
leur entourage
-
5. Le dispositif introduit par l'Assemblée
nationale en première lecture pour lutter contre la maigreur
excessive : une initiative importante à soutenir
-
6. La précarité, une dimension
particulière et insuffisamment prise en compte de la santé des
femmes
-
1. Les multiples conséquences
médicales des violences sexuelles : des dégâts majeurs
dont le dépistage doit encore progresser
-
C. LES FEMMES SOUS-REPRÉSENTÉES DANS
LES ESSAIS THÉRAPEUTIQUES ?
-
A. QUELQUES IDÉES REÇUES SUR LA
SANTÉ DES FEMMES
-
II. LA SANTÉ SEXUELLE ET
REPRODUCTIVE : CONSOLIDER LES ACQUIS
-
A. CONTRACEPTION : VERS UNE VÉRITABLE
POLITIQUE DE SANTÉ SEXUELLE QUI PRENNE EN COMPTE L'ACCÈS À
LA CONTRACEPTION, AU DÉPISTAGE ET AUX SOINS
-
1. L'article 3 du projet de loi et
l'administration de contraceptifs d'urgence dans les établissements du
second degré
-
2. La nécessaire formation des
professionnels à la diversité des méthodes contraceptives
actuellement disponibles
-
3. Pour une meilleure information des mineures en
matière de contraception
-
4. Améliorer la sensibilisation des jeunes,
en milieu scolaire, aux questions de santé sexuelle
-
5. Un apport de l'Assemblée nationale
à soutenir : le droit de toute personne d'être
informée sur les méthodes contraceptives et de voir sa
liberté de choix préservée
-
1. L'article 3 du projet de loi et
l'administration de contraceptifs d'urgence dans les établissements du
second degré
-
B. LE CAS PARTICULIER DES SALARIÉES
BÉNÉFICIANT D'UNE ASSISTANCE MÉDICALE À LA
PROCRÉATION
-
C. FACILITER L'ACCÈS DES FEMMES QUI
DÉSIRENT INTERROMPRE UNE GROSSESSE AU SERVICE PUBLIC DE LA
SANTÉ
-
1. L'IVG en France : un droit
menacé ?
-
a) Le cadre juridique : des lois successives
permettant une affirmation croissante du droit à l'IVG
-
b) Des obstacles non négligeables
fragilisant le droit à l'IVG
-
c) Le nécessaire renforcement du service
public
-
d) La question déterminante du statut des
praticiens
-
e) La question cruciale des délais
d'attente
-
f) La situation des mineures
-
a) Le cadre juridique : des lois successives
permettant une affirmation croissante du droit à l'IVG
-
2. Les avancées permises par le projet de
loi
-
a) Le droit pour toute personne d'être
informée sur les méthodes abortives et d'en choisir une
librement
-
b) La possibilité pour les centres de
santé de réaliser des IVG instrumentales : une mesure
à soutenir
-
c) Généraliser le contrôle de
la pratique des IVG à toutes les agences régionales de
santé
-
d) L'extension des compétences des
sages-femmes en matière d'IVG médicamenteuse
-
(1) Une reconnaissance opportune pour les
sages-femmes
-
(2) La nécessité de garantir le
libre choix de la méthode d'IVG
-
(3) La nécessaire formation des
sages-femmes
-
(4) Aller plus loin dans l'élargissement
des compétences des sages-femmes ?
-
e) Maintenir la suppression du délai de
réflexion de sept jours prévue par l'Assemblée
nationale
-
a) Le droit pour toute personne d'être
informée sur les méthodes abortives et d'en choisir une
librement
-
1. L'IVG en France : un droit
menacé ?
-
D. LES SAGES-FEMMES, ACTEURS DÉCISIFS DE LA
SANTÉ SEXUELLE ET REPRODUCTIVE
-
A. CONTRACEPTION : VERS UNE VÉRITABLE
POLITIQUE DE SANTÉ SEXUELLE QUI PRENNE EN COMPTE L'ACCÈS À
LA CONTRACEPTION, AU DÉPISTAGE ET AUX SOINS
-
III. LES RECOMMANDATIONS FORMULÉES PAR LA
DÉLÉGATION
-
EXAMEN EN DÉLÉGATION
-
ANNEXE I - Lettre de saisine du Président
de la commission des affaires sociales
-
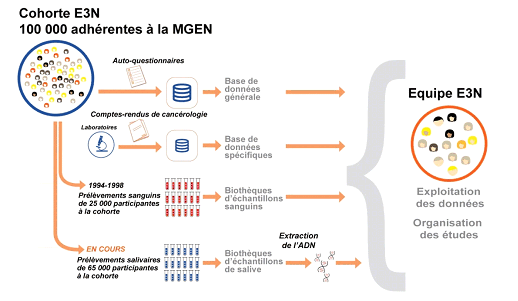
ANNEXE II - La cohorte e3n : 100 000
femmes françaises - analyse du rôle de certains facteurs dans la
survenue des cancers de la femme
-
ANNEXE III - Aménagements du code du
travail susceptibles d'assurer une meilleure prise en compte de la situation
des salariées engagées dans un processus de PMA
-
ANNEXE IV - Comptes rendus
-
Comptes rendus des auditions de la
délégation
-
Audition de la professeure Agnès Buzyn,
présidente de l'Institut national du cancer (INCa)
-
Table ronde - Interruption volontaire de grossesse
et contraception
-
Audition de la professeure Karine Clément,
directrice de l'Institut de cardio-métabolisme et nutrition
(ICAN)
-
Audition de Mmes Caroline Rebhi, responsable de la
commission éducation à la sexualité et Catherine
Kapusta-Palmer, membre du Conseil national du sida, responsable du programme
« femmes et VIH » du Mouvement français pour le
Planning familial (MFPF)
-
Audition du professeur Bertrand Dautzenberg,
pneumologue et tabacologue, chef du service de pneumologie de l'hôpital
de la Pitié-Salpêtrière
-
Audition du docteur Bernard Guillon,
gynécologue-obstétricien, président fondateur de
l'Association pour le développement de la santé des femmes
(ADSF)
-
Audition de la professeure Agnès Buzyn,
présidente de l'Institut national du cancer (INCa)
-
Comptes rendus des auditions menées par
Mmes Annick Billon et Françoise Laborde, co-rapporteures
-
Comptes rendus des auditions de la
délégation
N° 592
SÉNAT
SESSION EXTRAORDINAIRE DE 2014-2015
|
Enregistré à la Présidence du Sénat le 2 juillet 2015 |
RAPPORT D'INFORMATION
FAIT
au nom de la délégation aux droits des femmes et à l'égalité des chances entre les hommes et les femmes(1) sur les dispositions du projet de loi n° 406 (2014-2015) de modernisation de notre système de santé, dont la délégation a été saisie par la commission des affaires sociales,
Par Mmes Annick BILLON et Françoise LABORDE,
Sénatrices.
|
(1) Cette délégation est composée de : Mme Chantal Jouanno, présidente , Mmes Corinne Bouchoux, Hélène Conway-Mouret, MM. Roland Courteau, Mathieu Darnaud, Mmes Joëlle Garriaud-Maylam, Brigitte Gonthier-Maurin, M. Alain Gournac, Mmes Christiane Kammermann, Françoise Laborde, Michelle Meunier, vice-présidents ; Mmes Jacky Deromedi, Danielle Michel, M. Cyril Pellevat, secrétaires ; Mmes Annick Billon, Maryvonne Blondin, Nicole Bonnefoy, Laurence Cohen, Chantal Deseyne, Marie-Annick Duchêne, M. Jean-Léonce Dupont, Mmes Anne Emery-Dumas, Dominique Estrosi Sassone, M. Alain Fouché, Mmes Catherine Génisson, Éliane Giraud, Colette Giudicelli, M. Jean-Pierre Godefroy, Mme Sylvie Goy-Chavent, M. Alain Houpert, Mme Mireille Jouve, M. Marc Laménie, Mmes Claudine Lepage, Vivette Lopez, Marie-Pierre Monier et M. Philippe Paul. |
La délégation aux droits des femmes a été saisie le 10 décembre 2014 par la commission des affaires sociales sur le projet de loi de modernisation de notre système de santé.
Dans le texte initialement déposé à l'Assemblée nationale, ce projet de loi, alors intitulé « relatif à la santé », comprenait peu de dispositions concernant strictement les femmes :
- l'article 3, qui vise à faciliter l'administration de la contraception d'urgence aux élèves du second degré par les infirmières scolaires en supprimant les conditions de l'urgence et de l'état de détresse, en cohérence avec les modifications apportées en matière d'IVG par la loi du 4 août 2014 pour l'égalité réelle entre les femmes et les hommes ;
- l'article 31, qui permet aux femmes d'accéder plus facilement à l'interruption volontaire de grossesse (IVG) par voie médicamenteuse en permettant aux sages-femmes de réaliser cet acte ; cet article étend également la compétence des sages-femmes en matière de vaccination ;
- l'article 33, qui permet aux sages-femmes de prescrire des substituts nicotiniques à l'entourage de la femme enceinte pour protéger la santé de l'enfant et améliorer le déroulement de la grossesse.
La délégation a souhaité, dans le cadre de l'élaboration du présent rapport d'information, consacrer une part de ses travaux de la session 2014-2015 au thème spécifique de la santé des femmes, sans se limiter aux dispositions ci-dessus exposées.
Elle a donc procédé à diverses auditions, qui ont concerné, parmi tous les sujets touchant à la santé des femmes, les thèmes du cancer, du tabagisme et des risques qui lui sont associés, des maladies cardiovasculaires et métaboliques, du VIH et des IST, de la contraception, du suivi gynécologique des femmes en situation de précarité et des conséquences des risques environnementaux sur la santé maternelle et infantile.
Au cours d'une table ronde sur l'IVG et la contraception organisée le 15 janvier 2015, au moment du quarantième anniversaire de la promulgation de la loi Veil, la délégation a entendu des médecins responsables de centres d'orthogénie, des responsables associatifs (notamment du Planning familial) et des représentantes de l'Ordre des sages-femmes, profession particulièrement concernée par ce projet de loi et dont celui-ci accroît fort opportunément la reconnaissance.
La délégation est consciente que ces travaux sont loin d'avoir épuisé tous les sujets en lien avec la santé des femmes. Plus particulièrement, les sujets liés à la santé au travail auraient pu faire l'objet, à eux seuls, d'une étude approfondie.
Les auditions auxquelles la délégation a procédé lui permettent néanmoins de se demander si nos autorités médicales et sanitaires prennent suffisamment en compte les risques qui semblent spécifiques aux femmes en matière de santé. Elle recommande donc une meilleure information du public et des professionnels de santé en la matière. Le domaine des maladies cardiovasculaires lui a paru offrir un exemple significatif des fragilités particulières aux femmes sur lesquelles l'attention du public et des soignants doit être plus systématiquement attirée.
À cet égard, la délégation se félicite que l'Assemblée nationale, en première lecture, ait modifié l'article premier du projet de loi pour que l'article L. 1411-1 du code de la santé publique, qui définit la politique de santé, intègre l'objectif d'assurer l'égalité entre les femmes et les hommes dans ce domaine.
En effet, comme le souligne parfaitement le titre du rapport que la délégation aux droits des femmes de l'Assemblée nationale a consacré au projet de loi : L'égalité réelle passe aussi par la santé 1 ( * ).
De manière générale, la délégation soutient les modifications apportées par l'Assemblée nationale en première lecture, plus particulièrement en ce qui concerne :
- l'accès à l'IVG, qui doit aujourd'hui faire l'objet d'une protection très vigilante ;
- l'information sur les méthodes de contraception et d'IVG ;
- la prise en compte des risques environnementaux ;
- la lutte contre la maigreur excessive qui, si elle concerne aussi les hommes, constitue un défi pour la santé des jeunes filles et des femmes ;
- la formation des sages-femmes à leurs nouvelles compétences ;
- le principe de l'égal accès des femmes et des hommes aux conseils d'administration et aux conseils de surveillance des agences régionales de santé et des agences sanitaires nationales, investies de responsabilités importantes dans le domaine de la santé.
Le présent rapport est assorti de 28 recommandations 2 ( * ) qui plaident pour une meilleure prise en compte des spécificités féminines dans le domaine de la santé et pour une consolidation des acquis en matière de santé sexuelle et reproductive .
Le projet de loi adopté par l'Assemblée
nationale - Infographie publiée par le ministère
des affaires
sociales, de la santé et des droits des femmes le 17 avril 2015

|
MODIFICATIONS ADOPTÉES PAR L'ASSEMBLÉE NATIONALE EN PREMIÈRE LECTURE De manière extrêmement opportune, l'Assemblée nationale a enrichi le projet de loi en y introduisant, entre autres mesures intéressant directement ou indirectement la santé des femmes ou la gouvernance des institutions compétentes en matière de santé : - la volonté de prendre en compte, à l'article L. 1411-1 du code de la santé publique qui définit la politique de santé, l'objectif d'assurer l'égalité entre les femmes et les hommes dans ce domaine (article premier) ; - un élargissement de la définition du contenu de la santé maternelle et infantile à la prévention et à l'information sur les risques environnementaux (article premier modifiant l'article L. 2111-1 du code de la santé publique) ; - la mention explicite de l'information des femmes enceintes, à l'initiative du directeur général de l'agence régionale de santé, en cas d'intoxication d'un mineur du fait d'une exposition au plomb (article 11 modifiant l'article L. 1334-1 du code de la santé publique) ; - la possibilité de mettre en place, à titre expérimental, dans certaines régions, une consultation et un suivi spécialisés pour toute femme enceinte qui consomme régulièrement des produits du tabac pour la sensibiliser à l'intérêt de cesser sa consommation (article 33 bis ) ; - des dispositions relatives à l'anorexie et à la lutte contre la maigreur excessive qui, si elle concerne aussi les hommes, constitue un défi pour la santé des jeunes filles et des femmes (articles 5 quater et 5 quinquies A à D) ; - le droit pour toute personne d'être informée sur les méthodes contraceptives et de choisir librement celle qui lui convient (article 3 bis modifiant l'article L. 5134-1 du code de la santé publique) ; - dans la même logique, le droit pour toute personne d'être informée sur les méthodes abortives et d'en choisir une librement (article 31 modifiant l'article L. 2212-1 du code de la santé publique) ; - la suppression du délai de réflexion d'une semaine après la première demande d'IVG prévu à l'article L. 2212-5 du code de la santé publique et conditionnant l'accès à l'IVG (article 17 bis ) ; - la possibilité, pour les centres de santé, de pratiquer les IVG instrumentales (article 16 bis modifiant l'article L. 6323-1 du code de la santé publique) ; - l'élargissement de la formation initiale des sages-femmes à l'« apprentissage » requis pour pratiquer les IVG médicamenteuses (article 31 modifiant l'article L. 4151-1 du code de la santé publique) ; - l'obligation pour les agences régionales de santé d'élaborer un plan d'action pour l'accès à l'IVG, dans la logique du Programme national d'action pour améliorer l'accès à l'IVG défini par le Ministère des affaires sociales le 16 janvier 2015 (axe 3 visant à garantir une offre diversifiée sur tout le territoire pour tirer les conséquences de la réduction du nombre d'établissements de santé réalisant des IVG) (article 38 insérant dans le code de la santé publique un nouvel article L. 1434-6-1) ; - le principe de l'égal accès des femmes et des hommes aux conseils d'administration et de surveillance des agences régionales de santé et des agences sanitaires nationales (Office national d'indemnisation des accidents médicaux, Agence nationale de sécurité du médicament et des produits de santé, Établissement français du sang et Agence de la biomédecine (article 42 bis A)). |
I. POUR UNE APPROCHE DE LA SANTÉ QUI PRENNE MIEUX EN COMPTE LES SPÉCIFICITÉS FÉMININES
Les auditions auxquelles la délégation a procédé ont mis au jour un certain nombre d'idées reçues sur la santé des femmes, qui traduisent parfois une insuffisante prise en compte de certaines causes de fragilité spécifiques aux femmes dans ce domaine.
Ces défaillances peuvent être préjudiciables aux femmes quand elles entraînent une sous-évaluation du risque qu'elles encourent, une information insuffisante du public et une prise en charge tardive par les soignants.
A. QUELQUES IDÉES REÇUES SUR LA SANTÉ DES FEMMES
1. Une espérance de vie plus longue, à relativiser au regard de l'espérance de vie en bonne santé
En 2011 3 ( * ) , l'espérance de vie à la naissance était nettement supérieure pour les femmes (85 ans ; 78 ans pour les hommes).
Quelles que soient les causes de mortalité, on constate à chaque âge une surmortalité masculine.
Cet avantage relatif des femmes se réduit toutefois :
- si l'on considère la baisse de cet écart depuis 20 ans (8,2 ans en 1994 ; 6,2 ans en 2014) ;
- si l'on se réfère à l'espérance de vie en bonne santé (sans limitation d'activités et sans incapacités majeures) : 63,6 ans pour les femmes ; 62,7 ans pour les hommes.
Les femmes ont donc la perspective de vivre pendant 21,4 ans avec des limitations d'activité et/ou des incapacités, contre 16,1 ans pour les hommes. Cet écart, qui est certes la conséquence de l'espérance de vie plus longue des femmes, traduit des difficultés de santé particulières pour les femmes âgées .
2. Un fléau méconnu : les maladies cardiovasculaires, première cause de mortalité pour les femmes
Certes, le nombre de décès par cardiopathies ischémiques (CPI) reste plus élevé pour les hommes que pour les femmes.
Par ailleurs, si la mortalité par CPI diminue pour les deux sexes et si cette évolution est globalement favorable aux femmes, puisqu'entre 2000 et 2010, cette cause de décès a baissé de 41 % pour les femmes et de 37 % pour les hommes, pour les moins de 65 ans, la diminution a été moins favorable aux femmes : - 23 % pour les femmes ; - 33 % pour les hommes pendant la même période.
La fragilité des femmes à l'égard des maladies cardiovasculaires a été confirmée lors des auditions auxquelles la délégation a procédé, qui ont mis en évidence l'intérêt d'une prise de conscience de l'importance du risque cardiovasculaire pour les femmes, auquel le public semble insuffisamment sensibilisé .
Ainsi que le confirmait la professeure Karine Clément, directrice de l'Institut de cardio-métabolisme et nutrition (ICAN) lors de son audition par la délégation, le 22 janvier 2015 : « Les maladies cardiovasculaires constituent la première cause de mortalité chez les femmes ; la cardiopathie ischémique les touche dans une proportion de 1 sur 2,6 contre 1 sur 6 pour le cancer. ».
La Fédération française de cardiologie 4 ( * ) dénombre 89 000 femmes victimes de maladies cardiovasculaires contre 76 000 hommes. Ces maladies tuent huit fois plus que le cancer du sein. Ce fait n'est pas assez connu, notamment parce que, comme le relève Claire Mounier-Véhier, vice-présidente de la Fédération française de cardiologie et professeure de cardiologie au CHU de Lille, « L'infarctus du myocarde est spontanément associé à un homme de 50 à 60 ans, fumeur, sédentaire et avec un peu d'embonpoint. » 5 ( * )
La sensibilité croissante des femmes à ces risques a pu avoir pour origine le fait que les femmes sont désormais très couramment concernées par les causes de fragilité associées par le passé à des pratiques masculines : tabac, manque d'exercice, alimentation inappropriée, stress, notamment au travail, alcool...
Certes, l'occurrence en la matière augmente avec l'âge, comme l'a souligné lors de son audition la professeure Karine Clément : « Avant la ménopause, la production d'oestrogènes contribue à diminuer le risque de pathologie cardiaque pour les femmes. Mais le tabagisme annule une grande partie de leurs effets bénéfiques. Après la ménopause, la déficience en oestrogènes multiplie par sept le risque d'accident vasculaire » 6 ( * ) .
Il convient néanmoins de lutter contre l'idée reçue selon laquelle les maladies cardiovasculaires seraient « réservées » aux femmes ménopausées : plus de 11 % des femmes victimes d'un infarctus ont moins de 50 ans (soit une nette augmentation par rapport à 1995 : + 4 %). Le nombre de femmes de moins de 50 ans hospitalisées pour un accident cardiovasculaire est actuellement en augmentation.
|
FEMMES ET MALADIES CARDIOVASCULAIRES
Une femme sur deux court le risque de mourir d'une maladie cardiovasculaire. 10 % : taux de mortalité cardiovasculaire dans la tranche 25-44 ans au cours de la dernière décennie. Le nombre de femmes de moins de 50 ans hospitalisées pour un accident cardiovasculaire a été multiplié par trois entre 1995 et 2010. 55 % des accidents cardiaques sont fatals chez les femmes contre 43 % chez les hommes. Il faut aux femmes une heure en moyenne de plus que les hommes pour être prises en charge aux urgences pour une maladie cardiovasculaire. L'hypertension artérielle est la première cause de maladie cardiovasculaire, or six millions de femmes sont hypertendues en France, soit 22 % des femmes de plus de 18 ans ; une femme sur deux est hypertendue après 65 ans. Dans deux cas sur trois, l'hypertension provoque des accidents cardiaques ou vasculaires mortels et ne se manifeste par aucun symptôme. Le risque d'AVC est multiplié par plus de 30 à partir de 35 ans, en lien avec l'association contraception-tabac. |
La surmortalité féminine due aux maladies cardiovasculaires s'explique par :
- une plus grande vulnérabilité à un facteur de risque majeur : l'obésité 7 ( * ) , qui a nettement progressé, à l'échelle mondiale, plus particulièrement chez les femmes . La professeure Karine Clément a insisté sur ce point lors de son audition. Or l'obésité massive et sévère touche plus les femmes que les hommes. On constate l'inverse pour le surpoids , qui touche 23,8 % des femmes contre 41 % des hommes. Ceci s'expliquerait par le fait que les disparités sociales sont importantes et plus marquées chez les femmes. Enfin, le surpoids et l'obésité touchent de plus en plus d'enfants : près de 18 % des enfants et adolescents âgés de 3 à 17 ans (contre 5 % en 1980). Ce constat nécessite une anticipation de fragilités particulières sur le plan cardiovasculaire. Les filles sont plus touchées que les garçons (en particulier dans la tranche d'âge 3-10 ans) ;
- d'autres causes de fragilité : l'hypertension 8 ( * ) , notamment pendant la grossesse ; le tabac et la contraception comportant des oestrogènes de synthèse ;
- une méconnaissance des signes avant-coureurs de l'infarctus par les femmes : « à force de leur avoir répété que les oestrogènes protégeaient leur système cardiovasculaire, elles sont moins attentives aux facteurs de risque sur lesquels elles pourraient elles-mêmes agir ». Les femmes doivent ainsi apprendre à se méfier de symptômes généralement associés à des troubles digestifs, au stress ou à un épisode dépressif (forte fatigue, difficultés à respirer...) ;
- une ignorance, qui peut être fatale, s'étendant à leur entourage : « On tarde beaucoup plus à prendre en compte les symptômes annonciateurs quand il s'agit d'une femme. Lorsqu'un homme se plaint d'une douleur précordiale, sa femme appelle le SAMU ; quand c'est une femme, le mari lui conseille de prendre un doliprane ! », a remarqué la professeure Karine Clément lors de son audition par la délégation ;
- un dépistage insuffisant qui ne concerne pas que la France : selon une étude menée auprès de 4 000 personnes de 32 pays et citée par la Fédération française de cardiologie, « les femmes qui se plaignent de douleurs thoraciques ont 20 % de chances en moins que les hommes de se voir proposer une consultation médicale. Elles sont également moins nombreuses à recevoir un diagnostic exact et ont 40 % de chances en moins de se faire prescrire un examen des artères coronaires » ;
- une prise en charge trop tardive : la Fédération française de cardiologie a relevé que l'infarctus était pris en charge pour les femmes en moyenne une heure plus tard que pour les hommes : « Quand une femme ne se sent pas bien et présente un symptôme d'infarctus, son entourage met en moyenne une heure de plus que pour un homme à appeler un numéro d'urgence ». Or la rapidité de la prise en charge détermine les chances de survie ;
- des difficultés à établir le diagnostic, en raison de symptômes différents chez les femmes : la Fédération française de cardiologie qualifie les symptômes de « plus subtils » chez la femme que la douleur généralement bien connue dans le thorax qui irradie dans le bras gauche et jusqu'à la mâchoire. Selon la professeure Karine Clément, « même les signes biologiques sur un électrocardiogramme sont moins typiques chez la femme. » ;
- un rétablissement plus aléatoire : la Fédération française de cardiologie souligne les difficultés de traitement liées à la finesse des artères des femmes qui se bouchent plus facilement ; elle relève également que les femmes ayant fait un infarctus dans l'année courent davantage que les hommes le risque de refaire un accident cardiovasculaire ou de décéder dans l'année qui suit. Cela serait lié notamment au fait que les femmes seraient moins nombreuses à suivre un programme de rééducation cardiaque.
La Fédération française de cardiologie a publié en 2014 un Livre blanc : Vers un Plan coeur. Pour une stratégie nationale de prévention, de recherche et d'accompagnement des personnes touchées ou menacées par une maladie cardiovasculaire 9 ( * ) . Il a été remis à la ministre de la santé le 17 octobre 2014 et confirme les alertes ci-dessus évoquées.
Son premier chapitre est intitulé « Les femmes, ces grandes oubliées de la maladie cardiovasculaire ». Ce chapitre explique pourquoi les femmes sont moins dépistées, et donc souvent prises en charge trop tard. Il préconise, entre autres propositions, d'« adapter la prévention cardiovasculaire à la population féminine en ciblant les périodes clés : contraception, grossesse et ménopause ». Il recommande aussi d'« améliorer l'information des femmes concernant les particularités de leurs symptômes cardiovasculaires », et de « sensibiliser par la formation les professionnels de santé à la santé cardiovasculaire des femmes » et d'« intégrer les femmes dans la mise ne oeuvre des programmes de recherche clinique en santé cardiovasculaire ».
La délégation souhaite être informée de la mise en application de ce livre blanc, qu'elle juge essentiel.
Préoccupée par la prise de conscience insuffisante, en France, de l'importance du risque cardiovasculaire pour les femmes, la délégation souhaite :
- qu'une campagne nationale d'information mette en évidence la réalité de ce risque pour les femmes et la particularité des symptômes observés chez les femmes ;
- une meilleure sensibilisation et formation des professionnels de santé et des urgentistes aux spécificités de ces symptômes.
Elle formulera donc une recommandation dans ce sens.
3. Le cancer du poumon, plus mortel pour les femmes que le cancer du sein en 2016
a) La situation en 2015 : le cancer du sein, premier cancer touchant les femmes ; une meilleure sensibilisation des femmes à la nécessité du dépistage mais une prévention du cancer du col de l'utérus encore perfectible
Ainsi que l'a relevé Agnès Buzyn, présidente de l'INCa auditionnée le 15 janvier 2015, la mortalité masculine par cancer est de manière générale supérieure à la mortalité féminine. Elle a noté que les femmes étaient plus sensibles aux messages de prévention et d'éducation à la santé et, généralement, plus soucieuses d'alimentation saine et d'hygiène de vie. Elle a souligné combien les femmes paraissaient plus « raisonnables » en matière de dépistage que les hommes.
À ce jour, les types de cancer les plus répandus chez la femme sont le cancer du sein , puis les cancers colorectaux et le cancer du poumon 10 ( * ) .
Le nombre de cas nouveaux de cancers colorectaux chez les femmes serait actuellement en stagnation, après une augmentation constatée entre 1980 et 2005. Cette pathologie aurait augmenté de 50 % en vingt ans, en lien avec le vieillissement de la population . Il s'agit, en 2015, du deuxième cancer atteignant les femmes après le cancer du sein. S'agissant du cancer colorectal, le dépistage semble encore perfectible et une amélioration pourrait être constatée si 50 % de la population y participait. Ce constat n'est d'ailleurs pas propre aux femmes.
La moitié des cas supplémentaires (ou incidence) de cancer détectés chez les femmes depuis trente ans sont des cancers du sein .
Cette évolution semble l'un des effets des progrès accomplis en matière de dépistage du cancer du sein dans le cadre du programme national de dépistage lancé en 1994 pour toutes les femmes de 50 à 74 ans.
Selon la présidente de l'INCa, le taux de dépistage du cancer du sein serait de 52 % (62 % si l'on prend en compte les femmes effectuant ces examens à titre individuel). Elle a jugé ce chiffre, bien qu'en retrait par rapport à l'objectif de 75 % recommandé par l'OMS, relativement satisfaisant.
Par ailleurs, les meilleurs taux de survie à cinq ans en Europe pour ce type de cancer seraient observés en Suède (82,5 %) et en France (81,3 %).
Au cours de son audition, le 15 janvier 2015, la présidente de l'INCa a confirmé le lien, établi par des études scientifiques, entre cancer du sein et travail de nuit et travail posté.
Parmi les cancers gynécologiques, le cancer du col de l'utérus est la première cause de mortalité des femmes dans le monde. En France, l'incidence de cette maladie a diminué régulièrement depuis 1980 (baisse annuelle moyenne de 2,9 %). Le taux de mortalité due à ce cancer baisse de 4 % par an en moyenne. Ces évolutions sont liées au dépistage systématique mis en place en France .
Toutefois, 40 % seulement des femmes en France âgées de 25 à 70 ans se feraient régulièrement dépister , selon la présidente de l'lNCa. Agnès Buzyn a lié cette insuffisante proportion aux difficultés socio-économiques qui privent de dépistage les franges les plus pauvres de la population féminine. Ce rapport reviendra ci-après sur la question du suivi gynécologique des femmes en situation de précarité.
Il reste donc des progrès à réaliser dans ce domaine et la délégation en tirera les conséquences sur ses recommandations en suggérant qu'une campagne nationale d'information sensibilise les femmes à la nécessité de procéder régulièrement à ce dépistage.
b) Une très inquiétante progression du cancer du poumon chez les femmes
La présidente de l'Institut national du cancer (INCa) a relevé, lors de son audition, le danger croissant que représente pour les femmes le cancer du poumon, qui a quadruplé en dix ans et devrait être en 2016 plus mortel que le cancer du sein .
Depuis 2005, le taux d'incidence du cancer du poumon a diminué chez les hommes . La seule réduction de la consommation de tabac par les hommes est à l'origine de cette tendance, a-t-elle souligné.
Ce point a été confirmé par le professeur Bertrand Dautzenberg, pneumologue et tabacologue, chef du service de pneumologie de l'hôpital de la Pitié-Salpêtrière qui, lors de son audition par la délégation le 12 mars 2015, a commenté la baisse du tabagisme masculin depuis les années 1950 et de la mortalité par cancer du poumon pour les hommes, en particulier pour les jeunes hommes. En revanche, a-t-il souligné, le tabagisme féminin augmente continuellement depuis 1967 .
La première conséquence de l'accroissement du tabagisme féminin est l'augmentation des cas de cancers du poumon , comme l'a fait observer le professeur Dautzenberg : « On observe une nette corrélation entre les ventes quotidiennes de cigarettes et la mortalité par cancer du poumon, avec un «effet retard» d'une vingtaine d'années. À ce jour, la mortalité des femmes liée au tabac est toujours en phase ascendante, tandis que celle des hommes a entamé une diminution ». Alors que la mortalité des femmes liée au cancer diminue régulièrement chez les femmes depuis 1950, la courbe s'inverse s'agissant du cancer du poumon.
Ainsi le nombre de décès par cancer broncho-pulmonaire a-t-il doublé chez les femmes entre 1990 et 2011 . Cette évolution a davantage concerné la tranche d'âge des 25-44 ans. En revanche, le nombre de décès pour la même cause a diminué de 23 % pendant cette période chez les hommes.
La question du tabagisme féminin sera abordée plus spécifiquement ci-après, à propos des comportements à risques.
Il résulte des constats ci-dessus que la part des femmes dans les décès liés au tabac est en nette progression : alors que le nombre d'hommes qui meurent chaque année à cause du tabac est resté relativement stable entre 1995 et 2010, passant de 57 000 à 59 000, le nombre de femmes parmi les personnes décédées est, selon le professeur Bertrand Dautzenberg, passé de 3 000 à 19 000.
4. Les femmes menacées par les comportements à risques : le cas particulier du tabagisme féminin
De manière générale, on associe davantage aux hommes les dangers, en matière de santé, agrégés aux comportements à risques (tabac, alcool, drogues, comportements nutritionnels) .
Pourtant, parmi ces comportements, le tabagisme féminin , dont on connaît désormais bien l'ampleur et la gravité, a des conséquences directes, on l'a vu plus haut, sur l'augmentation du nombre de cas de cancer du poumon chez les femmes.
Le fléau du tabagisme féminin présente en outre, selon le professeur Bertrand Dautzenberg, deux caractéristiques préoccupantes :
- il est une spécificité française ;
- ses conséquences particulièrement graves sur la santé des femmes nécessitent une information du public particulière.
a) Une spécificité française
Selon le professeur Bertrand Dautzenberg, la comparaison de l'évolution du tabagisme chez les femmes en France et au Royaume-Uni souligne la progression rapide du tabagisme féminin en France : entre 1970 et 2014, le taux de fumeurs quotidiens parmi les femmes est passé de 40 % à 16 % au Royaume-Uni ; en France, il a doublé, passant de 12 %à 24 %.
Autre différence entre les deux pays : au Royaume-Uni, les prévalences du tabagisme chez les hommes et chez les femmes suivent une évolution parallèle, tandis qu'en France, la progression du tabagisme est spécifiquement féminine.
Le professeur Bertrand Dautzenberg a estimé devant la délégation que ces évolutions résultaient des politiques très différentes conduites par les deux pays. Au Royaume-Uni, le lobby du tabac a, selon lui, perdu son influence depuis le milieu des années 1990. En France, au contraire, les buralistes représentent « le « bras armé » du lobby du tabac » selon le professeur Bertrand Dautzenberg, qui a porté un jugement sévère sur la politique française de sauvegarde des emplois des buralistes, auxquels il a imputé, compte tenu des 78 000 décès attribués au tabac chaque année, sept morts par an et par buraliste 11 ( * ) .
Pour le professeur Dautzenberg, l'argument du nécessaire soutien de l'emploi ne devrait pas entrer en ligne de compte : « le tabac doit disparaître et avec lui disparaîtront les bureaux de tabac, comme ce fut le cas des magasins de développement de photographies, aujourd'hui remplacés par des vendeurs de téléphones portables, qui à leur tour, le seront par d'autres commerces ».
Entre 2005 et 2014, les baromètres Santé publiés par l'Institut national de prévention et d'éducation pour la santé (INPES) montrent que la prévalence du tabagisme régulier chez les femmes a augmenté plus particulièrement pour trois classes d'âge : les 45-54 ans, les 55-64 ans et les 65-75 ans. La proportion de fumeuses reste élevée entre 20 et 40 ans, ce qui explique l'évolution du tabagisme chez la femme enceinte, même si l'on constate une relative diminution du nombre de fumeuses entre 15 et 44 ans.
Des observations statistiques propres à Paris soulignent que chez les jeunes (12-15 ans et 16-19 ans), les courbes du tabagisme féminin et du tabagisme masculin se sont rejointes depuis 2010-2012 .
b) Les conséquences négatives du tabac sur la santé des femmes, et notamment sur la santé des femmes enceintes
(1) Le tabagisme de la femme enceinte et ses dangers
Les conséquences du tabac pour la femme enceinte ont été particulièrement soulignées par le professeur Dautzenberg : la corrélation entre le taux de monoxyde de carbone (CO) maternel expiré et le poids de l'enfant à la naissance a été établie. Les femmes expirant un taux de CO supérieur à 20 ppm (correspondant à un paquet de cigarettes par jour environ) accouchent d'enfants dont le poids moyen est de 2,8 kilogrammes, contre 3,5 kilogrammes pour les femmes non fumeuses. La même remarque vaut pour le tabagisme passif de la mère, selon le professeur Dautzenberg.
Le professeur Dautzenberg a souligné combien l'image d'une femme enceinte qui fume, ou d'une personne qui fume à côté d'une femme enceinte, était devenue socialement inacceptable : ce message de prévention est bien passé.
Pourtant, selon le rapport de la DREES 12 ( * ) L'état de santé de la population en France , rendu public le 12 février 2015, une femme sur six fumait encore quotidiennement, en 2010, au cours du troisième trimestre de sa grossesse 13 ( * ) . La France est le pays d'Europe où le nombre de femmes qui fument pendant le dernier trimestre de la grossesse est le plus élevé 14 ( * ) . « La consommation quotidienne de tabac chez la mère au cours du troisième trimestre de la grossesse est associée à un risque deux fois plus élevé de petit poids de naissance chez l'enfant », relève ce rapport 15 ( * ) .
Le professeur Dautzenberg a insisté sur le lien entre tabagisme de la mère et poids de l'enfant à la naissance : « À la maternité d'Arras, les sages-femmes ont toutes été sensibilisées aux dangers du tabac. En arrêtant elles-mêmes de fumer, elles ont modifié le message adressé aux patientes. Deux ans plus tard, le poids de naissance moyen des enfants nés dans la maternité a augmenté ».
Il a insisté sur le fait que les femmes ont plus de difficultés que les hommes à réussir un sevrage tabagique, avec ou sans aide. L'une des difficultés pour les femmes à entreprendre un sevrage est la crainte de prendre du poids. Les femmes semblent par ailleurs plus sensibles que les hommes à des symptômes d'anxiété, voire de dépression, au moment de l'arrêt du tabac ; les médicaments qui accompagnent l'arrêt de la cigarette seraient par ailleurs moins efficaces chez la femme que chez l'homme.
Compte tenu du fait que, comme l'a fait observer le professeur Dautzenberg, il est très difficile d'arrêter de fumer pendant une grossesse, l'intérêt d'une prévention précoce, par exemple sous la forme d'une campagne nationale d'information spécifiquement ciblée sur les femmes, prend tout son sens . La délégation formulera une recommandation dans ce sens.
(2) Le tabac à l'origine de conséquences spécifiques pour la santé des femmes
Les dangers du tabagisme pour la santé des femmes ne se limitent pas, bien évidemment, au constat des conséquences du tabagisme de la mère ou de l'entourage de celle-ci sur l'état de l'enfant à naître.
Selon le professeur Dautzenberg, une étude réalisée sur un million de femmes montre que le tabac multiplie le risque de décès par trois, quel que soit l'âge. Ce constat vaut d'ailleurs pour les femmes comme pour les hommes.
Outre le cancer du poumon, qu'il a évoqué lors de son audition, le professeur Dautzenberg a mentionné, comme autre conséquence du tabagisme féminin, le fait qu'entre 1995 et 2025, le nombre de décès par bronchite chronique (BPCO) serait multiplié par 1,8 chez l'homme, mais par dix chez la femme.
Il a par ailleurs relevé les conséquences du tabagisme féminin sur l'équilibre hormonal :
- il entraînerait des dysménorrhées, du fait de la diminution de la sécrétion d'oestrogène due à la nicotine, et accélèrerait la destruction des hormones féminines ;
- il multiplierait le syndrome prémenstruel par deux ;
- il causerait des ménopauses précoces car la nicotine serait un anti-estrogène ;
- il aggraverait les troubles liés à la ménopause ;
- il diminuerait les chances de succès des fécondations in vitro (FIV), en réduisant le taux d'implantation utérine réussie des embryons : « Celui-ci s'élève, pour 3,5 embryons transférés, à 16,4 % pour une non fumeuse, à 15,9 % pour une ex fumeuse et à 6,7 % pour une fumeuse ».
c) Les modifications apportées à l'Assemblée nationale pour « Lutter contre le tabagisme » et pour renforcer la protection de la femme enceinte
En première lecture, treize amendements ont été déposés par le Gouvernement, tendant pour l'essentiel à mettre en oeuvre certaines des mesures du Programme national de réduction du tabagisme (PNRT), présenté en Conseil des ministres le 25 septembre 2014 par la ministre de la Santé, et qui s'inscrit lui-même dans le cadre du Plan cancer 2014-2019.
Les députés ont rappelé que le tabac tue 73 000 personnes par an en France, soit 200 personnes par jour. Le PNRT constitue à cet égard le premier plan ambitieux de lutte contre le tabagisme depuis 2008 et l'adoption de l'interdiction de fumer dans les lieux publics fermés. L'objectif est que les enfants nés dans vingt ans soient la première génération de non-fumeurs.
Quatre des dix mesures phares annoncées dans le PNRT ont ainsi été introduites dans le projet de loi :
- instauration du « paquet neutre » (article 5 decies ) ;
- interdiction de fumer pour « tous les occupants d'un véhicule en présence d'un enfant de moins de 18 ans » (article 5 duodecies ) ;
- encadrement du « vapotage » : restriction de la publicité et interdiction de l'usage de la cigarette électronique dans certains lieux publics (article 5 undecies ) ;
- renforcement de l'encadrement des activités de lobbying de l'industrie du tabac (article 5 quaterdecies ).
Aujourd'hui, le design des paquets de cigarettes restant le dernier élément de promotion du tabagisme, comme l'a rappelé le professeur Dautzenberg lors de son audition, la mise en place de paquets neutres serait une mesure opportune.
Le nouveau chapitre I er bis comporte également des mesures de transposition de la dernière directive « tabac », en particulier l'interdiction dans les produits du tabac des arômes et des substances aux vertus supposément tonifiantes. Les jeunes filles et les femmes étant particulièrement ciblées, comme l'a relevé le professeur Bertrand Dautzenberg, par ces versions dites « douces », la délégation se félicite de l'adoption de cette mesure.
Les initiatives du Gouvernement ont été complétées par celles des députés qui ont fait adopter notamment l'interdiction des actions de mécénat de l'industrie du tabac dans le domaine de la santé (article 8 octies ), ou encore le renforcement de l'interdiction d'implantation de débits de tabac à proximité de certains lieux (article 5 septies ).
S'agissant plus spécifiquement du tabagisme féminin, sa prise en compte faisait partie des dispositions du projet de loi initial : l'article 33 permet aux sages-femmes de prescrire des substituts nicotiniques à l'entourage de la femme enceinte et de l'enfant jusqu'au terme de la période postnatale.
La délégation est favorable à cette extension de compétences : les sages-femmes sont formées en matière de tabacologie et assurent des consultations dans ce domaine dans certaines maternités.
Les députés ont renforcé la protection de la femme enceinte contre les dangers liés au tabagisme en insérant dans le projet de loi un article 33 bis qui autorise, à titre expérimental et pour une durée de trois ans, dans certaines régions, la mise en place systématique d'une consultation et d'un suivi spécialisés destinés à toute femme enceinte consommant régulièrement des produits du tabac, aux fins de la sensibiliser à l'intérêt d'arrêter sa consommation.
La délégation soutient ces initiatives et souhaite leur adoption par le Sénat.
B. DES RISQUES SPÉCIFIQUES AUX FEMMES INSUFFISAMMENT RECONNUS
1. Les multiples conséquences médicales des violences sexuelles : des dégâts majeurs dont le dépistage doit encore progresser
Les violences sexuelles, qui touchent trois fois plus souvent les femmes que les hommes 16 ( * ) , sont à l'origine de « dégâts médicaux majeurs » 17 ( * ) et de « nombreux maux, conscients ou inconscients, le plus souvent non ou mal traités car largement sous-diagnostiqués ».
Il peut s'agir de troubles physiques : pathologies des sphères génitale et urinaire, pathologies au cours de la grossesse (80 % des victimes de violences sexuelles présenteraient des complications pendant ou après la grossesse), pathologies douloureuses chroniques (migraine, etc.), troubles endocriniens, troubles cardiovasculaires précoces, obésité, diabète, pathologies cutanées...
Parmi les conséquences psychiatriques de la violence sexuelle, les spécialistes mentionnent dépression, anxiété, troubles du sommeil, phobies, addictions, automutilations, troubles du comportement alimentaire et tentatives de suicide...
D'après les spécialistes qui sont intervenus au cours des Deuxièmes assises nationales sur les violences sexuelles , organisées à l'Assemblée nationale par l'association Stop aux violences sexuelles , c'est le rôle des soignants (médecin, sage-femme...) d'analyser ces troubles pour poser un diagnostic et proposer le traitement nécessaire. Or il est indispensable pour le soignant, comme cela a été souligné au cours d'un atelier de ce colloque par le docteur Nathalie Regensberg de Andreis, d'« apprendre à poser la question des violences, physiques, morales ou sexuelles, de façon systématique et naturelle en consultation au moyen d'un questionnaire, au même titre que : « fumez-vous ? » 18 ( * ) .
Le rôle des professionnels de santé est déterminant non seulement pour diagnostiquer les traumatismes majeurs liés à des violences et pour repérer les victimes, mais aussi afin de mettre ces dernières en relation avec le réseau d'écoute dont elles ont besoin.
Ainsi que le relève un rapport de la délégation aux droits des femmes du Conseil économique, social et environnemental publié en novembre 2014 ( Combattre les violences faites aux femmes, des plus visibles aux plus insidieuses ), dont la rapporteure est Pascale Vion, « Les praticiens peuvent être déstabilisés par des comportements et des attitudes paradoxaux des victimes (conduites à risques, dépendance à l'agresseur, intolérance au stress et à la douleur du fait de la mémoire traumatique) qu'ils ne comprennent pas, ou pire interprètent à mauvais escient, faute de connaissances. Ils pourront avoir des réactions culpabilisantes et moralisatrices déplacées » 19 ( * ) .
Selon ce rapport, « Il importe d'informer les médecins sur l'intérêt majeur du certificat médical de coups et blessures comme support à une plainte pour violences. Un guide de rédaction de ce certificat devrait être fourni à tous les médecins, de même qu'une explication de la notion d'incapacité totale de travail (ITT), notion juridique très mal connue des médecins. » 20 ( * )
Les observateurs concluent à la nécessité d'une formation approfondie des professionnels de santé pour une prise en charge précoce et adaptée de ces troubles liés aux violences et plus particulièrement aux violences sexuelles, intégrant la connaissance des voies de signalement et l'importance des certificats médicaux de coups et blessures et de la notion d'incapacité de travail.
La délégation tirera les conséquences de ce constat en formulant une recommandation en ce sens.
2. Des menaces liées à une situation économique et sociale défavorable aux femmes
a) Les femmes touchées par les troubles musculo-squelettiques (TMS)
Les TMS 21 ( * ) (cervicalgie, lombalgie, syndrome du canal carpien...) sont, ce fait est bien connu, en hausse constante en France ; ils représentent 80 % des maladies professionnelles. L'âge moyen de survenue se situe entre 40 et 45 ans ; des cas seraient toutefois actuellement observés plus tôt, chez des trentenaires.
Un programme de surveillance mis en place dans les Pays-de-la-Loire en 2002 a mis en évidence le fait que 15 % environ des femmes au travail (11 % des hommes) présentaient des TMS diagnostiqués par leur médecin. Les travailleuses les plus touchées par le syndrome du canal carpien seraient, notamment, les agricultrices, les vendeuses, les employées de libre-service et les ouvrières de l'électronique.
La plus grande vulnérabilité des femmes que les hommes aux TMS tiendrait, entre autres causes physiologiques, à une force musculaire inférieure. D'autres origines relèvent de données sociales : les femmes sont généralement affectées à des travaux nécessitant des gestes répétitifs, moins qualifiés et moins valorisants que ceux confiés aux hommes ; les tâches domestiques s'ajoutent souvent à la journée de travail.
Des solutions peuvent être recherchées dans une organisation plus efficace du parcours de soins mais, pour la délégation, ce constat de la fragilité des femmes liée à leur situation professionnelle engage à une réflexion sur la pénibilité spécifique subie par les femmes au travail et sur l'accès des femmes à des formations améliorant leurs chances d'évolution professionnelle.
Une recommandation sera formulée en ce sens, comme la délégation l'a déjà fait dans le cadre de précédents travaux 22 ( * ) .
b) La dépression, une fragilité particulière pour les femmes
Selon les chiffres publiés par le ministère des droits des femmes en 2014 23 ( * ) , « Les femmes sont diagnostiquées comme dépressives nettement plus souvent que les hommes ».
L'une des causes de cette vulnérabilité réside dans des situations économiques et sociales plus précaires : les femmes seraient ainsi davantage exposées à la fois dans la sphère privée (mères de familles monoparentales, par exemple) et dans le milieu professionnel (emplois moins qualifiés, tâches répétitives, temps partiel subi, chômage...).
La consommation de médicaments psychotropes parmi les 15-75 ans, deux fois plus élevée en 2010 chez les femmes (22 %) que chez les hommes (12,9%), illustre cette fragilité particulière des femmes à la dépression .
Cette consommation féminine augmente avec l'âge : 11,5 % pour les 15-34 ans ; 23,5 % pour la catégorie 35-54 ans ; 32,6 % pour les 55-75 ans.
La prise de médicaments psychotropes par les femmes est considérable s'agissant des retraitées : 34,4 % des retraitées en consomment (contre 13,8 % des retraités). Elle n'épargne ni les étudiantes (8,9 % des étudiantes sont concernées contre 5,7 % des étudiants), ni les chômeuses (21,6 % en consomment ; 14 % des chômeurs), ni les femmes en emploi (20,8 % des femmes en prennent ; 12,7 % des hommes).
c) IST-VIH SIDA : une menace croissante pour les femmes
(1) Le constat
Le constat publié par le ministère des droits des femmes en 2014 est éloquent : quelle que soit la tranche d'âge, y compris pour les 45-54 ans, « Les femmes sont plus nombreuses que les hommes à déclarer avoir contracté une infection sexuellement transmissible » 24 ( * ) . L'incidence cumulée des IST déclarées dans les cinq dernières années est de 3 % pour les femmes ; elle est de 1,2 % pour les hommes.
Cette augmentation semble liée, d'après les observateurs, à un « relâchement des comportements sexuels de prévention », pour les femmes comme pour les hommes ; les cas de nouveaux diagnostics concerneraient principalement les femmes âgées de 25 à 29 ans.
Selon le rapport La santé des femmes en France 25 ( * ) commandé par Roselyne Bachelot-Narquin, alors ministre de la santé et des sports, et publié en 2009, la recrudescence de la syphilis observée depuis 2000 (2 306 cas notifiés entre 2000 et 2006) semble moins toucher les femmes que les hommes. Le nombre de femmes atteintes de syphilis augmenterait cependant chaque année ; ces femmes sont plus jeunes (31 ans) que les hommes (entre 36 et 38 ans). Ce rapport relève que les formes asymptomatiques de cette maladie sont plus fréquentes chez les femmes . Il s'interroge sur l'existence d'une sous-estimation du risque de syphilis chez la femme et sur le risque de la réémergence de la syphilis congénitale.
S'agissant de la contamination au VIH , le rapport précité La santé des femmes en France de 2009 précise que la proportion de femmes atteintes du sida en France a doublé entre 1987 et 2006. Si le nombre de cas a été divisé par deux chez les hommes entre 1996 et 2006, la tendance était à une très faible diminution pour les femmes .
Selon le Planning familial, 51 % des personnes vivant avec le VIH et le sida dans le monde sont des femmes. Les femmes courent plus de risques que les hommes d'être contaminées par le VIH et les autres IST en raison de spécificités biologiques, anatomiques et sociales qui rendent la transmission plus facile de l'homme à la femme :
- les rapports violents ou forcés peuvent accroître le risque de transmission du fait des blessures et lésions qu'ils entraînent : selon Nathalie Bajos, sociologue et démographe, directrice de recherche à l'INSERM, « si les femmes sont plus touchées par le VIH et les IST, ce n'est pas parce que ce sont des femmes au sens biologique du terme, mais parce que leur sexualité s'exerce dans un contexte marqué par de nombreuses inégalités » 26 ( * ) ; la violence dans les rapports sexuels en est l'un des aspects les plus marquants ;
- or les femmes sont d'autant moins en mesure de négocier leur protection au cours d'un rapport sexuel par le préservatif que leur situation sociale est précaire ;
- faute d'information, trop de femmes considèrent que le sida reste une maladie d'homme et méconnaissent leur vulnérabilité au virus ;
- le risque de transmission du VIH d'un homme contaminé à une femme est deux fois supérieur à celui d'une femme contaminée à un homme (plus grande surface de muqueuses, perméabilité du col de l'utérus...) ; cette transmissibilité peut être augmentée si la personne est déjà contaminée par une IST.
Par ailleurs, les risques de transmission du virus de la femme enceinte à l'enfant à naître peuvent être réduits au cours de l'accouchement ; des traitements permettent de porter à 99 % les chances que l'enfant ne naisse pas contaminé.
Enfin, le Planning familial estime que peu d'études auraient été réalisées pour connaître les particularités de l'infection des femmes au VIH et pour appréhender les spécificités de son traitement chez les femmes.
(2) Une prise de conscience indispensable : la vulnérabilité des femmes de plus de 50 ans au VIH, faute de prévention et d'information adaptées
Selon Catherine Kapusta-Palmer, membre du Conseil national du sida et responsable du programme Femmes et VIH du Mouvement français pour le Planning familial (MFPF), auditionnée par la délégation le 22 janvier 2015, on constate depuis plusieurs années une augmentation des contaminations chez les femmes de plus de 50 ans qui, après un divorce ou une rupture, retrouvent une vie sexuelle diversifiée : « Nous recevons de plus en plus de femmes, mères ou grand-mères, qui découvrent aujourd'hui leur séropositivité ». Il est possible que ces évolutions correspondent à une récente tendance des femmes à se faire dépister lorsque, après une séparation, elles débutent une nouvelle vie affective et sexuelle.
Pourtant, le ciblage des messages d'information reste essentiellement orienté sur la contamination au cours de rapports homosexuels et sur les dangers liés à l'échange de seringues, alors que ces modes de transmission ne représentent qu'une part des contaminations.
En effet, d'après les personnes auditionnées, le corps médical ne semble généralement pas penser à attirer l'attention des femmes de plus de 50 ans sur la nécessité d'une protection contre le virus et d'un dépistage, supposant probablement qu'elles n'ont plus de vie sexuelle, a fortiori lorsqu'elles vivent seules.
Pour Catherine Kapusta-Palmer, l'augmentation de la séropositivité féminine est inévitablement liée au fait que, depuis le début de l'épidémie, les femmes, et plus particulièrement les femmes d'un certain âge, n'ont pas été suffisamment prises en compte dans la gestion du risque de contamination et dans l'élaboration et le ciblage des messages de prévention.
En effet, elle a fait observer que les politiques publiques de lutte contre le VIH avaient retenu pour base la notion de prévalence : de fait, les contours de l'épidémie, dès ses débuts, ont identifié parmi les populations à forte prévalence les hommes homosexuels, les usagers de drogues et, s'agissant des femmes, les prostituées, puis les femmes originaires d'Afrique subsaharienne. « Cette photographie initiale a eu et a toujours des conséquences en termes de prévention, de prise en charge et donc d'évolution de l'épidémie. Encore aujourd'hui, elle se répercute sur la visibilité des femmes séropositives », a-t-elle relevé.
Ces constats valent aussi pour la nécessité de mieux protéger les femmes, et plus particulièrement les femmes de plus de cinquante ans, du risque de contamination par les IST .
Il est donc urgent de réorienter la politique publique de prévention de la contamination et d'information de la population en tenant compte :
- du fait que 51 % des personnes vivant avec le VIH et le sida dans le monde sont des femmes,
- et de la vulnérabilité particulière des femmes de plus de 50 ans au VIH et aux IST.
La délégation formulera une recommandation dans ce sens.
Par ailleurs, lors de leur audition par la délégation le 22 janvier 2015, Caroline Rebhi, responsable de la commission Éducation à la sexualité du MFPF, et Catherine Kapusta-Palmer, membre du Conseil national du sida et responsable du programme Femmes et VIH du Planning familial, ont beaucoup insisté sur la nécessité de prendre conscience des spécificités, non seulement physiologiques mais aussi sociales, des femmes en tant que victimes de l'épidémie.
Or, socialement, la séropositivité est moins bien acceptée lorsqu'elle touche les femmes.
Il en résulte que l'isolement, la précarité sociale - notamment des femmes originaires d'Afrique subsaharienne - ou encore la co-infection par une hépatite, constituent autant de facteurs de vulnérabilité cumulés face à la maladie : l'enquête VESPA 2 (VIH-Enquête Sur les Personnes Atteintes) de l'Agence nationale de recherche sur le sida et les hépatites virales (ANRS) réalisée en 2011 confirme que les femmes vivant avec le VIH sont plus précaires et souffrent davantage de discriminations que les hommes.
3. Les risques particuliers dus à la surcharge pondérale, au diabète et à l'hypertension
Selon la professeure Karine Clément, directrice de l'Institut de cardio-métabolisme et nutrition (ICAN), auditionnée par la délégation le 22 janvier 2015, « Les femmes sont plus vulnérables aux facteurs de risque [...] que sont la surcharge pondérale, le diabète, l'hypertension, le tabac... ».
Convaincue que « l'on ne peut traiter séparément les maladies du coeur et celles du métabolisme », elle a relevé que l'obésité avait progressé « de manière impressionnante, à l'échelle mondiale, plus particulièrement chez les femmes » et a noté que la morphologie des femmes avait évolué, « avec une prise de graisse au niveau abdominal, sous la peau et dans le ventre ». Or, a-t-elle fait observer, « la graisse viscérale favorise le diabète », ce qui explique l'attention portée aujourd'hui au « tour de taille à risque ».
La professeure Karine Clément a également insisté sur le fait que, « Contrairement à ce qu'on croit, les femmes sont tout autant victimes d'hypertension que les hommes, et cela quel que soit leur âge. »
La directrice de l'ICAN a cependant estimé que, « lorsque [les femmes] ont du cholestérol ou qu'elles souffrent de dyslipidémie, elles sont souvent moins bien dépistées et bénéficient moins souvent des traitements existants ».
Elle a plus particulièrement souligné combien l'information des femmes enceintes était insuffisante s'agissant des risques de diabète et d'hypertension : « L'information aux femmes enceintes ne prend pas assez en compte le risque de diabète et d'hypertension artérielle, dont les effets peuvent être immédiats pour la mère et l'enfant, ou postérieurs à la grossesse ».
Nos interlocuteurs ont insisté sur ce point : le diabète gestationnel doit être surveillé et traité car il comporte un risque pour la mère comme pour l'enfant.
Selon la définition de l'OMS, « Le diabète gestationnel est un trouble de la tolérance glucidique conduisant à une hyperglycémie de sévérité variable, débutant ou diagnostiqué pour la première fois pendant la grossesse . ».
La Fédération française des diabétiques 27 ( * ) confirme qu'il existe un risque accru de diabète pendant la grossesse, « par nature diabétogène car il existe physiologiquement pendant cette période un état d'insulino-résistance qui peut s'aggraver progressivement avec le déroulement de la grossesse ». Le terme de diabète gestationnel concerne des femmes « qui ont un diabète méconnu et que la grossesse va révéler, et des femmes qui développent un diabète uniquement à l'occasion de la grossesse , trouble qui disparaît le plus souvent après » . Or, comme pour le diabète, le diabète gestationnel peut passer inaperçu, être asymptomatique.
Les risques et complications imputables au diabète gestationnel, pour la mère comme pour l'enfant , se situent essentiellement dans la période périnatale .
Parmi les risques constatés pour l'enfant, on peut citer poids excessif à la naissance (supérieur à quatre kilos), qui peut entraîner un accouchement difficile ou compliqué, détresse respiratoire et risque de développer un diabète de type 2.
Pour la mère, la complication la plus grave est la survenue d'une prééclampsie pouvant associer prise de poids, oedèmes, hypertension artérielle, risque de développer un diabète de type 2 après la grossesse et complications rénales.
Selon la Fédération française des diabétiques, le diabète gestationnel a tendance à augmenter en France ; sa prévalence est comprise entre 2 et 6 % des femmes enceintes ; elle pourrait atteindre 12 à 13 % des femmes enceintes en fonction du test retenu.
Dans la majorité des cas, le diabète gestationnel disparaît après la grossesse mais il peut aussi installer un diabète de type 2 quelques années plus tard.
La délégation formulera donc une recommandation pour accroître l'information des femmes enceintes et de leur entourage sur les risques liés au diabète gestationnel et à l'hypertension.
4. Les risques environnementaux : la nécessité d'une meilleure information des femmes enceintes et de leur entourage
L'article premier du projet de loi, dans la version initiale déposée à l'Assemblée nationale, intègre à la politique de santé la « réduction des risques pour la santé liés à des facteurs d'environnement » ; les articles 10 et 11 concernent l'information du public sur la qualité de l'air et la lutte contre les risques dangers de l'amiante. Les risques sanitaires liés à l'environnement 28 ( * ) font donc partie des dimensions de la santé prises en compte par ce texte.
Lors d'une réunion conjointe des commissions des affaires sociales et du développement durable, le 13 avril 2015, Chantal Jouanno, présidente de la délégation aux droits des femmes, et Aline Archimbauld, ont présenté les constats auxquelles elles sont parvenues au terme d'une série d'auditions sur le thème de la santé et de l'environnement. Ce travail leur a permis d'entendre le point de vue de structures officielles telles que L'INCa, l'INSERM, l'Académie de médecine, le Haut conseil de la santé publique et l'Agence nationale de sécurité sanitaire de l'alimentation, de l'environnement et du travail (ANSES).
Certaines de ces conclusions concernent en effet la santé des femmes à travers les conséquences particulières de l'exposition des femmes enceintes à des substances dangereuses .
Le constat auquel sont parvenues nos collègues est le suivant :
- on note une véritable prise de conscience des risques environnementaux et une évolution rapide des connaissances dans ce domaine : « ces notions se sont précisées, documentées » et sont admises aujourd'hui par l'ensemble de la communauté scientifique ;
- « Les pathologies chroniques qui représentent la majorité de nos dépenses ont des origines multifactorielles » ; elles résultent notamment de l'« impact à long terme de faibles doses, de l'exposition à des pollutions à des périodes précises de la vie » : l'ensemble des spécialistes reconnaissent le danger particulier d'expositions pendant les périodes prénatales et périnatales ainsi qu'au cours de l'adolescence , car ces expositions ont des conséquences tout au long de la vie ;
- dans cette logique, « la notion d'exposome, qui s'est imposée en matière d'évaluation des risques, tend à donner une vision globale et complète de l'ensemble des expositions aux agents chimiques, physiques et infectieux auxquels un individu est soumis » et a pour objet d'améliorer la prévention ;
- la « logique encore profondément curative de système de santé » s'oppose toutefois à une véritable politique de prévention , indispensable pour tirer les conséquences sur la santé de l'exposition à des substances nocives : allergies, diabète, maladies cardiovasculaires, maladie de Parkinson et cancers, maladies chroniques qui représenteraient 83 % des dépenses d'assurance maladie ;
- outre la question de l'exposition à l'amiante ou au radon, nos collègues ont mentionné, entre autres risques, celui qui résulte du « glyphosate, molécule à la base du Roundup , l'herbicide le plus utilisé au monde », récemment classé par le Centre international de recherche sur le cancer comme « cancérogène probable ».
L'enjeu central en matière de santé environnementale est donc le soutien de la recherche dans un esprit multidisciplinaire, afin de faire progresser les connaissances dans le domaine des risques dits émergents pour lesquels il n'existe pas, à ce stade, de certitude scientifique. La difficulté majeure est, dans le domaine de la santé environnementale, que la preuve épidémiologique, comme le soulignait Chantal Jouanno, « arrive bien souvent trop tard ».
Les co-rapporteures ont, dans cet esprit, entendu, le 3 mars 2015, André Cicolella, chercheur en santé environnementale, président du Réseau environnement santé (RES), qui a confirmé les dangers spécifiques liés à l'exposition des jeunes enfants, y compris pendant la période foetale, et des adolescents, aux risques environnementaux . Ce risque est illustré par l'exemple du bisphénol A , susceptible, en cas d'exposition de l'enfant pendant la grossesse, d'être à l'origine de troubles tels que cancers du sein et de la prostate, pathologies liées au diabète de type 2, obésité, troubles de la reproduction et maladies cardiovasculaires.
Ainsi que Chantal Jouanno l'a fait observer, le cas des perturbateurs endocriniens comme le bisphénol A illustre la gravité des conséquences d'une prise de conscience tardive de certains dangers .
Ainsi, en France, 200 000 femmes auraient été exposées au bisphénol A : selon M. Cicolella, cette exposition a conduit à la prévalence du cancer du vagin et a entraîné le doublement de la prévalence du cancer du sein. Il a noté que des malformations génitales chez les garçons s'observaient jusqu'à la deuxième génération, pointant ainsi l'effet transgénérationnel induit par l'exposition au bisphénol A.
Ce constat a été confirmé, a-t-il poursuivi, par des observations chez des rates gestantes : l'administration d'une dose de 1,2 microgramme de bisphénol A entraînerait une baisse de la qualité du sperme sur deux générations de leurs descendants mâles. Cette alerte, transposée à l'être humain, souligne la pertinence d'une véritable protection des femmes enceintes .
Françoise Laborde, co-rapporteure, a rappelé qu'une proposition de loi visant à suspendre la commercialisation de biberons produits à base de bisphénol A (BPA) 29 ( * ) avait été adoptée le 10 juin 2010 à son initiative et à celle de membres du groupe RDSE. En France, cette substance est interdite depuis janvier 2015 dans tous les matériaux de substances alimentaires. Or, comme l'a fait observer Chantal Jouanno le 13 avril 2015, la législation européenne risque « de placer notre pays sous le coup d'un contentieux communautaire ».
La présidente de la structure française de l'ONG Women in Europe for a common future (WECF) , entendue par Chantal Jouanno le 3 juin 2015, a exposé les actions entreprises par cette association pour améliorer la sensibilisation du public :
- aux dangers imputables à une exposition à des substances toxiques pendant les périodes-clés pour le développement de l'organisme que sont la période foetale, périnatale et l'adolescence ;
- et à la nécessité d'une véritable protection de la femme enceinte contre les risques environnementaux .
Parmi ces actions, WECF organise des ateliers destinés plus particulièrement aux sages-femmes dans les maternités pour accompagner la prise de conscience des jeunes parents à cet enjeu majeur de la santé publique.
Les brochures de sensibilisation et d'information publiées par WECF sur le problème de l'exposition des jeunes enfants et des femmes enceintes aux substances toxiques alertent sur l'ampleur du danger en France.
Ainsi, des substances suspectées d'être des perturbateurs endocriniens et des hydrocarbures aromatiques polycycliques, dont la toxicité est établie, ainsi que des substances contenant des métaux (notamment dans les pigments de peinture) sont présents dans de très nombreux produits de consommation courante en France : textile, habillement, chaussures, cosmétiques, articles de puériculture, jeux et jouets.
Les parabènes, soupçonnés d'être des perturbateurs endocriniens, sont interdits au Danemark dans les produits de toilette destinés aux moins de trois ans ; on en trouve couramment dans ces produits pour enfants en France.
Des composés d'isothiazolisone, substance allergène, se retrouvent dans de nombreux produits de toilette en France, notamment pour jeunes enfants, par exemple dans des laits de toilette et certaines lingettes jetables.
Le passage des contaminants de la mère à l'enfant étant aujourd'hui reconnu par la communauté scientifique, il est important de tirer les conséquences de la vulnérabilité particulière de la femme enceinte et de l'enfant à naître en matière d'exposition aux substances toxiques pour améliorer l'information des parents sur les dangers liés à ce type d'exposition.
De manière plus générale, la présidente de WECF France a jugé insuffisante la formation à la santé environnementale des professions médicales et de tous les professionnels en contact avec les jeunes enfants et leurs parents . Elle a à cet égard cité l'exemple de la Suède dont la France pourrait, semble-t-il, s'inspirer et a par ailleurs déploré une prise de conscience inégale des enjeux de la santé environnementale par les agences régionales de santé, considérant que leur sensibilisation devait constituer une priorité .
La délégation formulera une recommandation en ce sens.
5. Le dispositif introduit par l'Assemblée nationale en première lecture pour lutter contre la maigreur excessive : une initiative importante à soutenir
« Les jeunes filles sont très tôt soumises au diktat médiatique de la minceur », alertait la professeure Karine Clément, directeur de l'Institut de cardio-métabolisme et nutrition (ICAN), le 22 janvier 2015, lors de son audition par la délégation.
Elle faisait état d'une étude britannique montrant que des fillettes de huit ans avaient de leur silhouette une perception faussée par rapport à celle des garçons : elles se voient toujours plus fortes qu'elles ne sont en réalité, ce qui contribue à expliquer la fragilité plus importante des jeunes filles dans ce domaine.
a) Des enfants anorexiques de plus en plus nombreux et de plus en plus jeunes accueillis dans les services spécialisés
La réalité à laquelle sont confrontés les médecins confirme ces propos : de plus en plus d'enfants anorexiques, et de plus en plus jeunes, sont accueillis dans les services spécialisés. Marie-France Le Heuzey, psychiatre au service de psychopathologie de l'enfant de l'hôpital Robert Debré, membre de l'association Anorexie Boulimie et auteure de L'enfant anorexique - Comprendre et agir 30 ( * ) , confirme l'augmentation des cas d'anorexie précoce : « L'âge des troubles alimentaires, et notamment de l'anorexie, rajeunit de plus en plus. Il y a une vingtaine d'années, l'anorexie précoce était exceptionnelle. Aujourd'hui, le service accueille des enfants de 7-8 ans tous les mois ». 31 ( * )
Dans son rapport de 2012 sur l'hyper-sexualisation des petites filles 32 ( * ) , la présidente de la délégation aux droits des femmes, Chantal Jouanno, constatait que : « Cette survalorisation de l'apparence et de la séduction véhiculée par cette hyper-sexualisation comme mode de rapport à l'autre comporte des risques pour la santé physique des jeunes filles dont les troubles alimentaires, l'utilisation récurrente de régimes amaigrissants dès le plus jeune âge, la consommation de drogue et d'alcool, le tabagisme, le recours aux chirurgies esthétiques, les relations sexuelles précoces à risque, les troubles d'ordre sexuel incluant la perte du désir, ainsi que le cortège de problèmes liés à la contraception, aux infections transmises sexuellement et aux interruptions de grossesse ».
Elle considérait par conséquent qu'en misant sur le paraître, les jeunes filles deviennent dépendantes de l'appréciation des autres et, par le fait même, fort vulnérables.
b) Un dispositif complet qu'il serait opportun de maintenir
Les dispositions insérées dans le projet de loi par les députés en première lecture sont en cohérence avec les constats établis par le rapport précité de Chantal Jouanno sur l'hyper-sexualisation des petites filles.
Le nouvel article 5 quater 33 ( * ) qui insère, dans le livre II bis (troisième partie du code de la santé publique) consacré à la lutte contre les troubles du comportement alimentaire, un nouvel article L. 3232-9 prévoyant que « la politique de santé contribue à la prévention et au diagnostic précoce de l'anorexie mentale et des troubles des conduites alimentaires », nous semble donc plus qu'utile.
Le dispositif adopté par les députés en première lecture visant à lutter contre la maigreur excessive vise par ailleurs à :
- punir d'un an d'emprisonnement et de 10 000 € d'amende le fait de provoquer une personne à rechercher une maigreur excessive en encourageant des restrictions alimentaires prolongées ayant pour effet de l'exposer à un danger de mort ou de compromettre directement sa santé (article 5 quinquies A) ;
- rendre obligatoire la mention « photographie retouchée » sur toutes les photographies à usage commercial de mannequins, définis à l'article L. 7123-2 du code du travail, dont l'apparence corporelle a été modifiée par un logiciel de traitement d'image afin d'affiner ou d'épaissir la silhouette du mannequin (article 5 quinquies B) ;
- interdire l'exercice d'une activité de mannequin à toute personne dont l'indice de masse corporelle, établi en divisant son poids par sa taille élevée au carré, est inférieur à des niveaux définis, sur proposition de la Haute Autorité de santé, par arrêté des ministres chargés de la santé et du travail (article L. 7123-2-1 du code du travail inséré par l'article 5 quinquies D) ;
- punir d'un emprisonnement de six mois et d'une amende de 75 000 € le fait pour toute personne qui exploite une agence de mannequins ou qui s'assure, moyennant rémunération, le concours d'un mannequin de ne pas veiller au respect de cette interdiction (article L. 7123-27 du code du travail rétabli par l'article 5 quinquies D).
« L'imposition de standards irréalistes par les industries de la beauté, de la publicité et des médias risque d'entraîner pour beaucoup d'entre elles une insatisfaction face à leur apparence ainsi qu'une baisse de leur estime de soi. De telles conséquences peuvent être à l'origine d'autres effets négatifs dont la hausse du sentiment de honte et de l'anxiété, la diminution de l'acuité mentale, la dépression. Cette perte d'estime de soi a parfois des effets dévastateurs ».
Cette citation du rapport précité de Chantal Jouanno sur l'hyper-sexualisation des petites filles montre une continuité entre ce rapport et le dispositif adopté.
Les professionnels auditionnés ont confirmé les effets dévastateurs de ces troubles.
Si, chez les hommes, les troubles alimentaires vont souvent de pair avec des maladies psychiques plus sévères que chez les femmes, a indiqué la professeure Karine Clément lors de son audition, le 22 janvier 2015, dans tous les cas, ils perturbent les signaux biologiques et le dialogue entre les organes : « Des perturbations des signaux biologiques peuvent avoir des conséquences sur le long terme. L'expérience clinique nous enseigne que de grandes variations pondérales répétées induisent une altération des signaux biologiques et des organes qui diminue la réponse à une perte de poids », générant ainsi un cercle vicieux dévastateur.
Rappelons que l'anorexie mentale est un réel problème de santé publique. En France, cette maladie grave et invalidante touche entre 30 000 et 40 000 personnes. Neuf fois sur dix, la personne diagnostiquée est une femme 34 ( * ) .
Il est possible cependant qu'une meilleure connaissance de cette maladie mette en évidence un nombre plus élevé de victimes de sexe masculin, l'anorexie masculine semblant actuellement encore sous-diagnostiquée, ce qui atteste l'importance de la lutte contre les stéréotypes masculins et féminins aussi dans le domaine de la médecine.
La délégation souhaite le maintien, par le Sénat, des dispositions introduits dans le projet de loi par l'Assemblée nationale pour prévenir l'anorexie et lutter contre la maigreur excessive. Elle formulera une recommandation à cet effet.
6. La précarité, une dimension particulière et insuffisamment prise en compte de la santé des femmes
a) Une fragilité particulière des femmes en situation de précarité
Selon le ministère des droits des femmes, « Les femmes ont un taux de renoncement aux soins pour des raisons financières plus important » 35 ( * ) que les hommes.
Le docteur Bernard Guillon, gynécologue-obstétricien, président fondateur de l'Association pour le développement de la santé des femmes (ADSF), entendu le 12 mars 2015 par la délégation, a confirmé que la question de la précarité était une dimension particulière et insuffisamment prise en compte de la santé des femmes . Le docteur Guillon a souligné le lien entre rupture du lien social, la précarité et dégradation de la santé .
Il a estimé que l'accès aux soins des hommes en situation de précarité était de cinq fois inférieures à celui de la moyenne de la population, l'écart étant de neuf fois inférieur s'agissant des femmes. Ces chiffres traduisent selon lui une « discrimination supplémentaire » à l'encontre des femmes dans la précarité en matière de santé.
Or l'idée d'une prise en charge spécifique des femmes en situation de grande précarité ne semble pas aller de soi pour tous les soignants : « Lorsque j'ai commencé à défendre l'idée, auprès de mes confrères de Médecins sans Frontières ou de représentants d'autres organisations non gouvernementales, d'une prise en charge spécifique des femmes en situation de grande précarité, je me suis souvent entendu dire que dans la précarité, les femmes étaient « des hommes comme les autres », a fait observer le docteur Guillon le 12 mars 2015.
Dans le même esprit, il a rappelé que pour certains de ses confrères, le suivi gynécologique des femmes dans la précarité, mis en place au Samu social en 2002, pouvait pourtant être considéré comme des soins « de luxe ».
Pourtant, citant une étude collective menée dans le cadre du Samu social de Paris en 2005 36 ( * ) , fondée sur des entretiens avec des femmes rencontrées lors de consultations et dans les centres d'hébergement du Samu social, Bernard Guillon a mis en évidence un éloignement progressif des soins en fonction de la désocialisation :
- les femmes qui sont dans la rue depuis peu de temps gardent un lien avec leur santé et conservent des attitudes préventives ;
- au fur et à mesure de l'aggravation de la rupture du lien social, elles n'ont plus qu'un recours curatif aux soins, uniquement en cas de pathologie ;
- enfin, les femmes ayant vécu de nombreuses années dans la rue finissent par ne même plus réagir à leurs propres pathologies : « Lorsque nous allons à la rencontre de ces femmes, il nous faut longuement discuter avec elles pour les amener progressivement à reprendre conscience de leur corps et de leur valeur avant même d'envisager une consultation ».
Selon le docteur Guillon, la nécessité d'une prise en charge spécifique tient pourtant, entre autres raisons :
- aux conséquences des grossesses qui affectent de multiples manières la santé, qu'il s'agisse de leur suivi, de l'accouchement ou du post-partum ;
- à la vulnérabilité particulière des femmes dans la précarité, beaucoup plus exposées que les hommes aux violences ;
- au fait qu'elles sont souvent seules à prendre soin de leurs enfants . À cet égard, le docteur Guillon a relevé que les femmes renoncent à leurs propres soins avant de renoncer aux soins pour leurs enfants.
Les statistiques publiées en 2014 par le ministère des droits des femmes 37 ( * ) confirment que de fortes disparités sociales ont des conséquences importantes notamment sur le suivi des grossesses : parmi les femmes qui n'ont pas déclaré leur grossesse au premier trimestre, 20 % bénéficient de la CMU ou de l'Aide médicale de l'État (AME) et 39 % n'ont pas de couverture sociale. « De même, parmi les femmes ayant eu moins de sept visites prénatales, 15 % n'ont pas de couverture sociale et 12 % bénéficient de la CMU/AME ».
À cet égard, une enquête réalisée en 2003 38 ( * ) sur les maternités en région parisienne soulignait qu'environ 1 500 femmes accouchaient alors chaque année sans jamais avoir bénéficié de suivi durant leur grossesse. Le docteur Guillon a pour sa part rappelé que, chaque année, 80 à 90 femmes accouchaient dans la rue.
En matière de santé reproductive, la précarité se manifeste, selon le docteur Guillon, par des grossesses plus compliquées, par un nombre plus important d'IVG et d'accouchements sous X, mais également par un risque majoré de pathologies hypertensives, de prématurité ou encore de retard de croissance.
b) La nécessité de soutenir les associations qui assurent le suivi médical des populations en situation de précarité
Selon le docteur Guillon, l'offre de soins institutionnalisée n'est pas adaptée aux besoins particuliers des populations en situation de précarité.
L'obstacle financier de l'accès aux soins est selon lui partiellement levé par la CMU, pour les allocataires bénéficiaires des minima sociaux. Pour ces personnes, que l'on rencontre par exemple dans les centres d'hébergement, les obstacles tiennent plutôt aux aspects administratifs de l'obtention de la CMU, qui devrait nécessiter, d'après le docteur Guillon, « un accompagnement de travailleurs sociaux aussi souple que celui que nous proposons dans la cadre de nos consultations ». En effet, « les femmes n'ont pas les moyens de rencontrer les assistants sociaux pendant la journée, aux horaires de travail ».
Par ailleurs, l'accès aux soins reste très incertain, malgré toute la bonne volonté des responsables des institutions, notamment pour des raisons pratiques .
De fait, « la désocialisation et le chômage s'accompagnent souvent d'une déstructuration du rapport au temps » : les patientes se présentent rarement à l'heure aux rendez-vous, indique Bernard Guillon.
Ainsi, dans les zones de grande précarité, certains services de la Protection maternelle et infantile (PMI) proposent-ils des soins entre 9 heures et 12 heures, puis entre 14 heures et 17 heures. Or, le docteur Guillon a insisté sur l'inadaptation de ces créneaux horaires aux horaires des patientes et à leurs difficultés de déplacement : en revanche, la consultation qu'organise son association entre 17 heures et 22 heures lui permet d'aller à la rencontre de ces patientes, qui se trouvent alors sur leurs lieux d'hébergement.
Il faut aussi tenir compte des obstacles psychologiques qui limitent l'accès aux soins des femmes en situation de précarité : la faible estime de soi, d'une part et, d'autre part, la crainte pour certaines, en particulier pour les femmes migrantes en situation irrégulière, d'être repérées à l'occasion d'une consultation.
On constate que l'accès aux soins des populations précaires dépend essentiellement de l'action des associations .
La délégation souligne la nécessité d'attribuer des financements adéquats aux associations qui contribuent au suivi médical des populations précaires, et plus particulièrement au suivi gynécologique des femmes en situation de précarité.
Elle formulera une recommandation dans ce sens.
C. LES FEMMES SOUS-REPRÉSENTÉES DANS LES ESSAIS THÉRAPEUTIQUES ?
1. Une interrogation formalisée aux États-Unis
La sous-représentation des femmes dans les essais cliniques a fait l'objet de critiques aux États-Unis, à partir des années 1980, de la part de chercheurs en sciences sociales et de scientifiques : selon un rapport récent de l'INSEM, « Les chercheurs acceptaient sans trop de questionnement l'idée selon laquelle le corps des hommes était plus facile à étudier. Le corps mâle était le « prototype » de l'être humain, alors que le corps de la femme était perçu comme « autre », voire « déviant », et donc ne pouvait qu'introduire des dysfonctionnements dans la recherche biomédicale » 39 ( * ) .
Selon ce rapport de l'INSERM, l'indignation suscitée auprès de femmes membres du Congrès américain par l'absence de prise en compte de femmes dans une étude lancée au début des années 1980 sur la prévention des crises cardiaques a conduit à une mobilisation qui a permis le vote de lois imposant aux instituts américains de la santé ( National institutes of health ) une meilleure intégration des femmes dans les essais cliniques.
Une loi américaine de 1993 oblige ainsi les responsables de projets de recherche financés par fonds publics à recruter des sujets féminins pour tous les essais cliniques .
La législation américaine a rendue obligatoire une évaluation des médicaments sur des femmes, avant toute autorisation de mise sur le marché, à condition que ces femmes aient accès à une forme de contraception. On notera que l'inclusion de femmes dans ces essais est allée de pair avec celle de personnes issues des minorités dans les sujets de recherche.
Selon une étude publiée par le journal Le Monde.fr 40 ( * ) , l'association des femmes aux essais cliniques a permis d'indéniables progrès dans le domaine des infections par le virus du sida.
Parmi les perspectives de progrès ouvertes par la recherche scientifique si l'on intègre davantage cette dimension, on peut citer l'immense champ de la génétique : selon un généticien américain cité par la même étude du journal Le Monde.fr , « les femmes ont une bien plus grand diversité génétique que les hommes ». Ce point serait confirmé par des recherches sur les souris : « 10 % des gènes de la souris ont des effets fonctionnels différents chez les mâles et chez les femelles », selon le directeur de l'Institut clinique de la souris de Strasbourg, associé à un projet de recherche international destiné à élucider les fonctions des 25 000 gènes de ce rongeur.
Même aux États-Unis, qui semblent pourtant avoir pris une certaine avance en matière de différenciation entre hommes et femmes dans le domaine de la médecine, du chemin reste à parcourir puisqu'une note publiée sur le site des National institutes of health en juin 2015 appelait, selon Le Monde.fr 41 ( * ) , à une prise de conscience de l'importance des différences sexuelles et recommandait aux scientifiques de les considérer comme un fil directeur des recherches en santé .
En France aussi, d'importantes marges de progression existent en vue d'une meilleure prise en compte des différences entre hommes et femmes pour le diagnostic et le traitement de certaines maladies. Le président-directeur-général de l'INSERM, par ailleurs médecin immunologiste et spécialiste de l'infection par le VIH, faisait observer le 10 juin 2015, lors de la Journée annuelle du comité d'éthique de l'INSERM, que « la dimension de genre » était trop souvent « négligée dans les recherches biomédicales » 42 ( * ) , particulièrement en France. Or cela peut paraître regrettable au moment où la médecine « personnalisée » devient un modèle.
Selon Philippe Kourilski, professeur au Collègue de France, cité par la même étude du journal Le Monde.fr , « La vaccination contre la rubéole, où l'on vaccine la totalité de la population pour protéger les femmes - et leur foetus - est un des rares exemples de manifestation antisexiste en santé ».
Peut-être faudrait-il regretter que la même approche n'ait pas été retenue à l'égard de certains médicaments dont les effets sur le foetus ont été particulièrement graves, comme le distilbène par le passé ou, plus récemment, comme la depakine, traitement contre l'épilepsie dont les dangers pour l'enfant à naître, plus particulièrement les effets tératogènes, paraissent aujourd'hui mieux connus puisque depuis 2007 elle est déconseillée aux femmes enceintes 43 ( * ) .
La prise en compte de cette « dimension de genre », il faut le souligner, ne vise pas seulement l'amélioration de la situation de la santé des femmes . Elle a permis de mettre en évidence, par exemple, la sensibilité des hommes à l'ostéoporose et à l'anorexie , trop longtemps méconnues et probablement encore sous-diagnostiquées.
2. Le cas des maladies cardiovasculaires
Les maladies cardiovasculaires semblent emblématiques des conséquences des stéréotypes masculins et féminins sur la médecine puisque, comme on l'a vu plus précédemment, les professionnels de santé comme femmes elles-mêmes et leur entourage semblent porter une moindre attention aux symptômes féminins de l'infarctus - il est vrai moins faciles à identifier que pour l'homme. Dans le même esprit, la conviction que les femmes seraient protégées par leurs hormones paraît conduire à un certain sous-diagnostic des maladies cardiovasculaires chez les femmes.
Selon la professeure Karine Clément, directrice de l'Institut de cardio-métabolisme et de nutrition (ICAN), entendue par la délégation le 22 janvier 2015, une différenciation entre hommes et femmes aurait toute sa place dans beaucoup de pathologies, et plus particulièrement dans son domaine de spécialité.
Elle a regretté que, en matière de recherche , il semble « plus facile de tester des souris mâles que des souris femelles soumises au rythme hormonal ».
Or comme l'a relevé le directeur de l'Institut clinique de la souris de Strasbourg dans le même article du journal en ligne Le Monde.fr 44 ( * ) , « Pour obtenir dix souris femelles au même stade du cycle, il en fallait au moins le double ! ». Les recherches scientifiques ont donc peut-être exclu les femelles pour des raisons de commodité et de coût liés au phénomène hormonal.
Le même constat d'insuffisante prise en compte des différences entre hommes et femmes s'impose, selon la directrice de l'ICAN, en matière clinique , à tel point que l'on devrait parler selon elle de male evidence-based medecine plutôt que de evidence-based medecine .
On constate de fait une sous-représentation féminine dans les études consacrées au risque d'infarctus et aux facteurs d'amélioration , tels que les changements de mode d'activités physiques ou de mode d'alimentation : sur 300 articles recensés dans un travail de 2015, trois seulement mentionnent une analyse différenciée selon le sexe, a-t-elle regretté.
La professeure Karine Clément l'a déploré devant la délégation : « les sociétés savantes constatent régulièrement des différences de réponse entre hommes et femmes, en ce qui concerne le traitement des maladies cardio-métaboliques. Malgré de récents progrès, les essais thérapeutiques se concentrent sur les hommes , et la Société européenne de cardiologie mentionne une moindre prise en charge des femmes . Cela tient essentiellement à l'idée préconçue que les femmes seraient protégées contre les maladies cardiovasculaires ».
3. Le cas du VIH
Un constat similaire a été établi s'agissant des recherches portant sur la contamination par le VIH.
Catherine Kapusta-Palmer, membre du Conseil national du sida, responsable du programme « Femmes et VIH », auditionnée le 22 janvier 2015, déplorait que les femmes soient encore sous-représentées dans les cohortes, alors qu'en France, environ 35 % des personnes contaminées sont des femmes : « leur représentation dans les études est en baisse et ne dépasse pas 15 % aujourd'hui ».
Elle a également regretté devant la délégation l'absence d'étude sur les effets des traitements distinguant les hommes et les femmes : « L'absence de données scientifiques, mais également d'études en sciences sociales sur le vécu et l'isolement des femmes séropositives nous semble extrêmement problématique ».
L'une des explications de cette sous-représentation des femmes tient, comme cela a été relevé précédemment, au fait qu'elles risqueraient de fausser les données ou de biaiser les résultats si elles devenaient enceintes pendant les essais. « Encore une fois, elles sont réduites à leur statut de mères ! » a déploré lors de son audition Catherine Kapusta-Palmer.
Or l'argument même selon lequel l'inclusion de femmes dans les essais risquerait d'en fausser les résultats souligne bien que le virus et les traitements ne produisent pas les mêmes effets chez les hommes et chez les femmes.
Les traitements du VIH perturbent le système hormonal, ils induisent des problèmes cardiovasculaires et osseux, ainsi qu'une dystrophie, c'est-à-dire une transformation du corps. « Il ne s'agit pas d'affirmer que les effets secondaires seraient plus difficiles pour les femmes que pour les hommes, mais simplement de reconnaître qu'ils sont différents », a souligné Catherine Kapusta-Palmer.
4. Le cas du cancer
Selon la présidente de l'INCa, la question de la sous-représentation des femmes dans la recherche médicale et les essais cliniques en matière de cancer ne se pose pas en France.
Là encore, les femmes ont pu être exclues des recherches pharmaceutiques par souci de protection en cas d'éventuelle grossesse.
La sous-représentation des femmes dans les recherches sur le cancer aurait été démontrée, s'agissant des États-Unis , par des chercheurs de l'Université du Michigan, selon le rapport de 2010 du Conseil économique, social et environnemental (CESE) : La santé des femmes en France 45 ( * ) . Selon les spécialistes auxquels se réfère ce rapport, on ne constate pas de discrimination de ce type en France dans le domaine de la cancérologie. La présidente de l'INCa a estimé lors de son audition que, s'agissant des essais cliniques en matière de cancer, « 10 % des patients y participent, sans différenciation de genre pour les recrutements des personnes qui y participent ».
Elle s'est réjoui que la cohorte E2N , constituée d'une centaine de milliers de femmes et dont l'objectif est d'identifier et d'analyser le rôle de certains facteurs dans la survenue des cancers de la femme , ait été prolongée par la cohorte E3N 46 ( * ) , composée des filles de ces femmes : « L'étude de ces deux cohortes devrait être très fructueuse en termes de connaissances scientifiques, notamment sur les questions liées aux facteurs environnementaux et nutritionnels », a-t-elle indiqué.
Les co-rapporteures se réjouissent de la constitution à grande échelle d'une telle étude, qui doit servir de préfiguration à d'autres cohortes à constituer dans d'autres domaines de recherche.
***
La délégation souhaite que les études et recherches en biologie et en médecine prenant en considération les différences entre femmes et hommes soient encouragées.
Elle considère qu'il est urgent de sensibiliser les chercheurs et les soignants à l'importance de la prise en compte des spécificités que présentent les femmes s'agissant de certaines pathologies.
Considérant que les priorités en matière de recherche et d'orientation de la santé publique peuvent être influencées par la présence d'un nombre plus important de femmes investies de responsabilités dans ce domaine, la délégation soutient le principe d'égal accès des femmes et des hommes aux conseils d'administration et aux conseils de surveillance des agences régionales de santé et des agences sanitaires nationales (Office national d'indemnisation des accidents médicaux, Agence nationale de sécurité du médicament et des produits de santé, Établissement français du sang et Agence de la biomédecine), introduit dans le projet de loi par l'Assemblée nationale à l'article 42 bis A.
Dans cet esprit, la délégation recommande aussi de continuer à encourager l'orientation des jeunes filles vers les filières scientifiques et de favoriser les carrières des chercheures scientifiques.
II. LA SANTÉ SEXUELLE ET REPRODUCTIVE : CONSOLIDER LES ACQUIS
A. CONTRACEPTION : VERS UNE VÉRITABLE POLITIQUE DE SANTÉ SEXUELLE QUI PRENNE EN COMPTE L'ACCÈS À LA CONTRACEPTION, AU DÉPISTAGE ET AUX SOINS
1. L'article 3 du projet de loi et l'administration de contraceptifs d'urgence dans les établissements du second degré
Dans sa rédaction actuelle, issue de l'article 1 er de la loi n° 2000-1209 du 13 décembre 2000 relative à la contraception d'urgence et de l'article 24 de la loi n° 2001-588 du 4 juillet 2001 relative à l'interruption volontaire de grossesse et à la contraception, l'article L. 5134-1 du code de la santé publique autorise les infirmiers des établissements du second degré à administrer aux élèves mineures et majeures une contraception d'urgence mais sous plusieurs réserves : « si un médecin, une sage-femme ou un centre de planification ou d'éducation familiale n'est pas immédiatement accessible », « à titre exceptionnel » et en cas de « détresse caractérisée ».
L'article 3 du projet de loi supprime la double condition :
- qu'un médecin, une sage-femme ou un centre de planification ou d'éducation familiale ne soit pas immédiatement accessible ;
- et de situation de détresse caractérisée.
Il s'agit d'une mesure de prévention des grossesses non désirées ainsi que des interruptions volontaires de grossesses qui s'inscrit dans un mouvement législatif visant à faciliter la maîtrise par les jeunes femmes de leur fécondité et dont les principales dispositions sont :
- l'article 52 de la loi n° 2012-1404 du 17 décembre 2012 de financement de la sécurité sociale pour 2013, instituant la gratuité de la contraception pour les assurées mineures de plus de 15 ans et la garantie de secret ;
- l'article 55 de la loi n° 2013-1203 du 23 décembre 2013 de financement de la sécurité sociale pour 2014 mettant en place le tiers-payant pour les consultations et examens préalables à la contraception chez les mineures d'au moins 16 ans.
En première lecture, les députés ont, à l'article 3 du projet de loi :
- complété l'intitulé de la deuxième partie du code de la santé publique afin d'y reprendre la formule complète préconisée par l'Organisation mondiale de la santé (OMS) : « Santé sexuelle et reproductive », terme soulignant l'importance, en matière de promotion de la santé maternelle et infantile, de la continuité des questions de santé dans le domaine de la sexualité et dans celui de la reproduction ;
- favorisé la complémentarité de l'intervention des infirmiers scolaires avec celle des centres de planification et d'éducation familiales en prévoyant, à l'article L. 5134-1 du code de la santé publique, que lorsque les infirmiers « s'assurent de l'accompagnement psychologique de l'élève et veillent à la mise en oeuvre d'un suivi médical », ils peuvent exercer cette responsabilité « notamment en orientant l'élève vers un centre de planification ou d'éducation familiale ».
La délégation adhère à ces initiatives : la distribution d'une contraception d'urgence en milieu scolaire peut éviter la détérioration de situations qui pourraient s'avérer catastrophiques. En ce sens, la délégation y est favorable.
Cependant, comme l'a souligné Véronique Séhier, co-présidente du Mouvement français pour le planning familial (MFPF) lors de la table ronde du 15 janvier 2015, ce dispositif n'apporte pas toutes les réponses aux questions que pose l'accès à la contraception des très jeunes femmes, et plus particulièrement :
- des élèves non scolarisées ;
- des jeunes femmes de 18 à 25 ans , qui n'ont pas accès à la contraception en centres de planification, réservée aux mineures, et qui ont bien souvent du mal à se la procurer.
La co-présidente du MFPF a également exprimé des doutes sur la restriction de la distribution en milieu scolaire à la seule contraception d'urgence : « Il convient de réfléchir aux modalités d'accès en dehors du milieu scolaire, en impliquant des professionnels formés et bénévoles : centres de planification, sages-femmes mais aussi médecins en réseaux qui pourraient, comme dans certains départements, distribuer la contraception selon les mêmes modalités que les centres de planification ».
Dans cette logique, la délégation considère qu'il peut être envisagé d'étendre aux médecins la possibilité de distribuer gratuitement une contraception à leurs patientes.
Elle formulera une recommandation dans ce sens.
2. La nécessaire formation des professionnels à la diversité des méthodes contraceptives actuellement disponibles
La professeure Nathalie Chabbert-Buffet, gynécologue-obstétricienne, spécialiste en médecine de la reproduction à l'hôpital Tenon, entendue par les co-rapporteures le 18 février 2015, a jugé parfois insuffisante la formation des médecins , y compris des gynécologues, à l'évolution des solutions contraceptives dont elle a présenté un panorama complet.
Elle a exposé les avantages et les inconvénients des méthodes hormonales qui s'administrent par voie orale et par voie extra-digestive (patch, implant, dispositif intra-utérin et injections intramusculaires, notamment) 47 ( * ) .
Elle a également évoqué les orientations de la recherche actuelle s'agissant de la « contraception du futur » : stérilets mis en place pour une longue durée (de sept, voire dix ans), dispositifs compatibles avec l'allaitement, nouveaux implants et contraceptifs injectables en auto-injection, évolution vers une « contraception à la demande »...
La professeure Nathalie Chabbert-Buffet a par ailleurs mentionné que 600 à 800 médecins généralistes étaient formés chaque année à la gynécologie médicale, parallèlement à la disparition progressive des gynécologues non obstétriciens.
Pour illustrer l'importance de cette formation relative aux méthodes contraceptives, elle a fait observer que si le stérilet était désormais adapté à la morphologie des femmes n'ayant jamais eu d'enfant, le poser sur ces femmes constituait un acte médical plus complexe auquel il convenait de former les professionnels concernés.
C'est pourquoi la recommandation de la délégation sur la possibilité d'une distribution gratuite de moyens contraceptifs par les médecins doit être envisagée à l'aune de la généralisation d'une formation approfondie à l'ensemble des méthodes contraceptives susceptibles d'être proposées aux femmes.
3. Pour une meilleure information des mineures en matière de contraception
Lors de la table ronde du 15 janvier 2015, Marie-Josée Keller, présidente du Conseil national de l'Ordre des sages-femmes (CNOSF), a attiré l'attention de la délégation sur la prévention des IST et la contraception des mineures : « Les jeunes femmes craignent le sida, mais relativement peu la grossesse. Or, il existe d'autres risques, comme les chlamydiae qui causent d'importants dommages aux trompes et génèrent des risques pour la fertilité de la patiente. » Le docteur Philippe Lefebvre est allé dans le même sens, regrettant que « dans certains cas, le dépistage des infections sexuellement transmissibles n'est pas assuré. Nous faisons de l'antibioprophylaxie à l'aveugle, faute de prise en charge du dépistage des IST ».
La délégation s'est déjà prononcée à ce sujet : il est important qu'une véritable politique de santé sexuelle et reproductive soit mise en place à destination des mineures , qui leur permette un accès à la contraception, au dépistage et aux soins.
Concernant la prescription de moyens contraceptifs aux mineures, la professeure Nathalie Chabbert-Buffet a insisté sur les garanties de confidentialité dont devaient être assorties ces consultations.
La délégation est convaincue de la nécessité d'assurer aux jeunes l'information la plus complète possible en matière de contraception et de leur permettre de poser les questions qu'ils souhaitent dans ce domaine au cours d'une consultation spécifique.
Or les parents et la famille ne sont pas nécessairement les mieux placés pour aborder ce type de sujet.
C'est pourquoi la délégation est d'avis d'organiser une consultation gratuite, avec une sage-femme ou un médecin , pour informer les mineures sur la contraception, dans des conditions leur garantissant la plus totale discrétion.
Elle formulera une recommandation dans ce sens.
4. Améliorer la sensibilisation des jeunes, en milieu scolaire, aux questions de santé sexuelle
Comme la délégation l'a déjà souligné dans un précédent rapport d'information intitulé Prostitution : la plus vieille violence du monde faite aux femmes 48 ( * ) , publié dans le cadre de l'examen de la proposition de loi visant à renforcer la lutte contre le système prostitutionnel, la sensibilisation des jeunes - femmes et hommes - aux questions de santé sexuelle est essentielle.
L'article L. 312-16 du code de l'éducation prévoit qu'une « information et une éducation à la sexualité sont dispensées dans les écoles, les collèges et les lycées à raison d'au moins trois séances annuelles et par groupes d'âge homogènes » .
Dans un esprit comparable, l'article L. 312-17-1 du code de l'éducation met en place une « information consacrée à l'égalité entre les hommes et les femmes, à la lutte contre les préjugés sexistes et à la lutte contre les violences faites aux femmes ». Si ces séances ne portent pas stricto sensu sur la santé sexuelle, dans la réalité ces deux séries de modules (l'éducation à la sexualité et l'information sur l'égalité) relèvent de la même section du code de l'éducation, intitulée L'éducation à la santé et à la sexualité 49 ( * ) .
Ces séances peuvent associer des personnels contribuant à la mission de santé scolaire ou toute autre personne qualifiée d'un établissement d'information, de consultation ou de conseil familial, d'un centre de planification ou d'éducation familiale, d'un service social ou d'un autre organisme agréé ainsi que d'autres intervenants extérieurs.
Entendus le 15 janvier 2015, les responsables du Planning familial ont regretté que les trois séances annuelles prescrites par la loi se limitent le plus souvent à une séance au cours de la scolarité, généralement en classe de quatrième ou de troisième.
S'agissant des moyens affectés à l'éducation à la sexualité, les responsables du Planning familial entendues le 25 mars 2014 en vue de l'examen de la proposition de loi visant à renforcer la lutte contre le système prostitutionnel ont cité en exemple les initiatives mises en oeuvre dans la région Nord-Pas-de-Calais pour organiser des sessions d'éducation à la sexualité à raison de trois séances de deux heures destinées aux élèves de la même classe. Elles ont également évoqué les financements reçus des agences régionales de santé dans certaines régions.
La délégation souhaite, en cohérence avec ces précédents travaux :
- que l'organisation des séances d'éducation à la sexualité et d'information consacrée à l'égalité prévues par le code de l'éducation soit inscrite sur les lettres de mission des chefs d'établissement, et que les moyens nécessaires leur soient attribués à cet effet ;
- que ces séances fassent l'objet d'un suivi.
5. Un apport de l'Assemblée nationale à soutenir : le droit de toute personne d'être informée sur les méthodes contraceptives et de voir sa liberté de choix préservée
L'article 3 bis , inséré dans le projet de loi par l'Assemblée nationale, prévoit, à l'article L. 5134-1 du code de la santé publique, que « Toute personne a le droit d'être informée sur les méthodes contraceptives et d'en choisir une librement ».
Cette information « incombe à tout professionnel de santé dans le cadre de ses compétences et dans le respect des règles professionnelles qui lui sont applicables. Il est précisé que seules l'urgence ou l'impossibilité d'informer peuvent l'en dispenser. »
L'exigence d'information posée par les députés correspond aux nécessités exposées par la professeure Nathalie Chabbert-Buffet, gynécologue-obstétricienne, spécialiste en médecine de la reproduction à l'hôpital Tenon, entendue par les rapporteures le 18 février 2015.
Selon la professeure Chabbert-Buffet, la diversité des méthodes contraceptives susceptibles d'être proposées aujourd'hui et la nécessité d'une information claire de la patiente supposent que le professionnel consacre le temps nécessaire au dialogue avec la femme au cours de la première consultation . L'objectif est le libre choix par les femmes de la méthode leur convenant le mieux .
Comme l'a souligné la professeure Nathalie Chabbert-Buffet, le professionnel doit, au cours de ce premier entretien :
- expliquer précisément les modalités d'utilisation de la méthode retenue, sans oublier d'indiquer la conduite à tenir dans certaines situations (oubli...) ainsi que les modalités pratiques de recours à une contraception de rattrapage ;
- organiser les visites de suivi destinées à évaluer l'adéquation de la méthode et l'observance de celle-ci, à apporter d'éventuels compléments d'information et à aider le cas échéant la patiente à choisir une autre méthode.
La professeure Nathalie Chabbert-Buffet a également rappelé les risques susceptibles de résulter de certains contraceptifs, qu'il s'agisse des risques de thrombose imputables à certaines pilules ou des anomalies du fonctionnement hépatique et des méningiomes liés à l'utilisation de progestatifs pendant plus de dix ans. Elle a également évoqué l'éventuelle prise de poids (de l'ordre de cinq kilos) liée à la contraception hormonale.
Elle a par ailleurs relevé les bénéfices non contraceptifs induits par certaines méthodes, qu'il s'agisse de l'amélioration de la qualité de la vie (en cas notamment de ménorragie), de la diminution du risque de certains cancers (ovaires, colon et endomètre) et de la protection antirétrovirale et anti-infectieuse associée aux préservatifs.
Pour la délégation, la liberté des femmes de maîtriser leur fécondité va de pair avec leur consentement libre et éclairé, ce qui suppose une véritable éducation thérapeutique du patient.
Le dispositif du nouvel article 3 bis s'inscrit pleinement dans cet esprit et la délégation souhaite qu'il soit adopté en l'état par le Sénat.
Elle formulera une recommandation dans ce sens.
B. LE CAS PARTICULIER DES SALARIÉES BÉNÉFICIANT D'UNE ASSISTANCE MÉDICALE À LA PROCRÉATION
1. Le « parcours du combattant » des femmes engagées dans un processus de PMA
Plus de 23 000 bébés naissent chaque année en France dans le cadre d'une procréation médicalement assistée (PMA), ce qui représente 2,8% des naissances et 21,5 % des accouchements multiples .
Depuis la première fécondation in vitro (FIV) réussie en France, en 1982, ce sont environ 300 000 enfants qui sont nés à la suite d'une PMA 50 ( * ) .
L'assistance médicale à la procréation n'est donc plus un phénomène marginal. Sur une année, ce sont environ 130 000 actes entrant dans le cadre d'une PMA qui sont pratiqués. Une étude de l'INSERM, publiée en 2012, évalue à 10 % la proportion des couples concernés par l'infertilité.
Pour les femmes, le processus de PMA - souvent qualifié de « parcours du combattant » - est éprouvant tant sur le plan physiologique que psychologique. En outre, il crée d'importantes difficultés de conciliation avec la vie professionnelle, la PMA entraînant des effets secondaires indésirables et nécessitant de fréquents examens, parfois dans un centre éloigné du domicile.
L'association « Blog d'assistance médicale à la procréation » (BAMP), qui intitule son blog « Tribune pour les infertilités fertiles », présente le constat suivant des difficultés auxquelles sont confrontées les salariées engagées dans un processus de PMA 51 ( * ) :
« - Les soins nécessaires aux différents protocoles d'assistance médicale à la procréation sont très chronophages pour les patients (multiples prises de sang et contrôles échographiques, recueil, ponction) et leurs organisations dépendent des centres d'AMP (qui peuvent être loin du lieu de travail du patient-salarié). Le salarié se retrouve à « jongler » avec ses horaires de travail et les horaires imposés par l'institution médicale.
- Les absences et/ou les retards des salariés liés aux protocoles de soins sont souvent sources de conflits plus ou moins latents entre l'employeur et son salarié, mais aussi entre employés. »
2. Une absence de prise en compte dans le code du travail qui contraste avec la protection prévue en cas de don d'ovocyte
Le code du travail français ignore presque complètement la situation des femmes qui sont engagées dans un processus de PMA alors que, chaque année, de très nombreuses salariées sont concernées.
Pourtant, la loi protège les donneuses d'ovocytes . L'article L. 1244-5 du code de la santé publique dispose en effet que : « La donneuse bénéficie d'une autorisation d'absence de son employeur pour se rendre aux examens et se soumettre aux interventions nécessaires à la stimulation ovarienne et au prélèvement ovocytaire. Lorsque la donneuse est salariée, l'autorisation est accordée dans les conditions prévues au second alinéa de l'article L. 1225-16 du code du travail ». La référence à cette disposition du code du travail a pour effet d'assimiler l'absence autorisée à une période de travail.
Ces dispositions - introduites dans le but de remédier au nombre insuffisant de dons d'ovocytes - ne concernent qu'un très petit nombre de salariées, alors que les actes médicaux requis pour une FIV sont les mêmes que pour le don d'ovocytes.
Cette différence de traitement est donc paradoxale , d'autant que l'absence de protection des salariées concernées par une PMA ne peut qu'accroître le stress engendré par ce processus, alors même qu'un niveau de stress très élevé peut compromettre l'efficacité de celui-ci, ainsi que le relève l'association BAMP ci-dessus évoquée.
Il est donc souhaitable de combler cette lacune en modifiant le code du travail de manière à prévoir un régime d'autorisation d'absences pour les salariées bénéficiant d'une assistance médicale à la procréation et à empêcher que l'engagement dans un processus de PMA ne puisse entraîner de discrimination à l'embauche .
La délégation formulera une recommandation dans ce sens.
C. FACILITER L'ACCÈS DES FEMMES QUI DÉSIRENT INTERROMPRE UNE GROSSESSE AU SERVICE PUBLIC DE LA SANTÉ
1. L'IVG en France : un droit menacé ?
a) Le cadre juridique : des lois successives permettant une affirmation croissante du droit à l'IVG
La loi du 17 janvier 1975 dite « loi Veil » réaffirmait le « respect de tout être humain dès le commencement de la vie » mais autorisait pour une période probatoire de cinq ans l'IVG, à la condition que celle-ci ait lieu avant la fin de la dixième semaine de grossesse et que la femme enceinte soit du fait de « son état » « en situation de détresse ». Au-delà de dix semaines, seule était autorisée l'IVG dite à l'époque « thérapeutique ».
La procédure prévue par l'article 4 de la loi de 1975 prévoyait trois rendez-vous successifs conditionnant le droit de subir une IVG :
- un premier rendez-vous avec un médecin ;
- un entretien avec un organisme agréé (par exemple un centre de planification familiale) conduisant à la délivrance d'une « attestation de consultation » ;
- un second rendez-vous avec un médecin, destiné à permettre à la femme de confirmer par écrit sa demande, une semaine devant séparer le premier rendez-vous médical du second, l'IVG elle-même pouvant être pratiquée au cours d'un troisième rendez-vous médical .
La loi de 1974 ne crée aucune obligation, pour les médecins , de pratiquer une IVG, ni, pour les infirmiers et sages-femmes, de concourir à une IVG : la « clause de conscience », toujours en vigueur, est aujourd'hui formalisée par l'article L. 2212-8 du code de la santé publique.
La loi a été adoptée définitivement par le Sénat par 185 voix contre 88 , le 20 décembre 1974. L'un des amendements défendus avec détermination par la commission des affaires sociales du Sénat, dont le rapporteur était Jean Mézard, visait à assurer, dans un but de justice, le r emboursement par la Sécurité sociale des frais médicaux liés à l'IVG non thérapeutique (le remboursement était d'emblée prévu pour l'IVG dite thérapeutique).
Au cours de la séance du 13 décembre 1974 au Sénat, Jean Mézard, qui a salué par ailleurs dans le projet de loi « un texte de confiance dans la responsabilité des femmes », a déclaré que « cette lacune du projet de loi, en effet, risquerait de provoquer des discriminations entre les femmes en fonction de leur niveau de revenus, et de les rejeter, peut-être, vers l'avortement clandestin ». L'article 40 avait en effet été opposé par le Gouvernement à l'amendement de la commission des affaires sociales.
La « loi Veil » a été promulguée le 17 janvier 1975 et est parue au Journal officiel du 18 janvier 1975.
La loi du 31 décembre 1979 (dite « loi Pelletier ») a reconduit la loi de 1975 et a augmenté les peines encourues en cas d'IVG illégale.
La loi du 31 décembre 1982 (dite « loi Roudy ») relative à la couverture des frais afférents à l'interruption volontaire de grossesse non thérapeutique et aux modalités de financement de cette mesure a prévu la gratuité de l'IVG non thérapeutique , l'État remboursant aux organismes de sécurité sociale les dépenses supportées par ceux-ci au titre de l'IVG.
La loi du 27 janvier 1993 (dite « loi Neiertz ») a supprimé la pénalisation de l'autoavortement et a créé le délit d'entrave à l'IVG .
La loi du 4 juillet 2001 relative à l'IVG et à la contraception a porté le délai d'IVG à 12 semaines de grossesse , permis aux mineures d'interrompre une grossesse sans autorisation parentale, autorisé les médecins de ville à pratiquer les IVG médicamenteuses , et posé l'obligation, pour les établissements publics de santé disposant de lits et places en gynécologie obstétrique ou en chirurgie, à pratiquer des IVG (cette obligation est désormais formalisée par l'article R. 2212-4 du code de la santé publique).
La loi de financement de la sécurité sociale pour 2008 a autorisé les centres de santé et les centres de planification familiale à pratiquer les IVG médicamenteuses .
Une Instruction n° DGOS/R3/DGS/2012/265 du 3 juillet 2012 relative à la prise en charge des IVG pendant la période d'été a rappelé aux ARS de s'assurer du bon fonctionnement des permanences téléphoniques régionales d'information relatives à l'IVG et à la contraception.
La loi de financement de la sécurité sociale pour 2013 a prévu le remboursement à 100 % de l'IVG par la suppression de la participation des assurées aux frais de soins sur les actes d'IVG , parallèlement à la revalorisation des forfaits de l'IVG , auparavant inférieurs aux coûts effectivement supportés par les établissements 52 ( * ) .
La loi du 4 août 2014 sur l'égalité réelle entre les hommes et les femmes a supprimé la condition de détresse concernant l'accès à l'IVG . Cette disposition, adoptée par voie d'amendement en première lecture à l'Assemblée nationale, vise à faire de l'accès à l'IVG un droit à part entière - et non une concession au respect de la vie posé par la loi Veil - en n'obligeant plus la femme à justifier son choix . Elle faisait partie des recommandations adoptées par le Haut Conseil à l'Égalité entre les femmes et les hommes (HCE|fh) dans son rapport relatif à l'accès à l'IVG publié en novembre 2013.
Ces réformes successives ont donc permis d' élargir l'accès à l'IVG .
La résolution adoptée par l'Assemblée nationale le 26 novembre 2014 s'inscrit dans cette logique en réaffirmant le droit fondamental à l'interruption volontaire de grossesse pour toutes les femmes , en France, en Europe et dans le monde, et en rappelant que « le droit universel des femmes à disposer librement de leur corps est une condition indispensable pour la construction de l'égalité réelle entre les femmes et les hommes et d'une société de progrès ».
Le projet de loi de modernisation de notre système de santé complète le dispositif juridique ci-dessus évoqué en prévoyant :
- de supprimer, par symétrie avec la loi du 4 août 2014, la situation de détresse limitant le recours à la contraception d'urgence et de permettre aux infirmières scolaires d'administrer ce type de contraception (réservée d'après les lois du 13 décembre 2000 et du 4 juillet 2001 aux médecins, sages-femmes et aux centres de planification familiale) ;
- d'étendre aux sages-femmes la possibilité de pratiquer des IVG médicamenteuses .
b) Des obstacles non négligeables fragilisant le droit à l'IVG
Comme l'a souligné le Rapport du HCE|fh relatif à l'accès à l'IVG de novembre 2013 53 ( * ) , le droit à l'avortement demeure en France un droit « à part » : non consacré en tant que tel par les textes, il se heurte aujourd'hui à un certain nombre d'obstacles qui rendent son exercice encore problématique et peu accessible.
Si la construction législative mise en place progressivement depuis 1974 n'a pas été remise en cause, des obstacles, d'origines diverses, contribuent toutefois désormais à fragiliser l'exercice du droit à l'IVG .
Selon les statistiques de la DREES 54 ( * ) , plus de 130 établissements de santé pratiquant des IVG ont fermé depuis dix ans (5 % des établissements publics et 48 % des établissements privés).
Or parallèlement à cette offre en baisse, la demande d'IVG reste stable . Il en résulte une forte concentration sur un nombre limité d'établissements : 5 % des établissements pratiqueraient 23 % des IVG, d'où des « effets d'étranglement » importants dans certaines régions .
Cette évolution, créatrice de disparités d'accès à l'IVG entre les territoires, contribue à accroître les délais d'attente et les distances à parcourir ; il limiterait aussi le libre choix de la méthode (chirurgicale ou médicamenteuse) 55 ( * ) et du mode d'anesthésie par les femmes.
Le manque croissant de moyens et de personnels formés (évolution de la démographie médicale, départs à la retraite des médecins fortement impliqués dans l'exercice de ce droit et faible attractivité de ces activités auprès des jeunes médecins) fait également partie des obstacles de fait restreignant l'accès à l'IVG. Le présent rapport reviendra sur ce point ci-après.
En ce qui concerne par ailleurs les IVG médicamenteuses , le HCE|fh dénonce, là encore, une forte disparité selon les territoires : dans certaines régions, les médecins libéraux pratiquent plus de 12 % des IVG (Aquitaine, PACA, Ile-de-France, La Réunion). Dans d'autres, la proportion est inférieure à 1 % (Alsace, Pays-de-la-Loire, Corse, Limousin, Martinique, Guadeloupe). Selon le rapport du HCE|fh, 75 % des médecins ayant déjà pratiqué au moins une IVG médicamenteuse en réalisent en moyenne cinq par mois.
C'est dans cette perspective d'insuffisance de l'offre de soins que s'inscrit, par ailleurs, l'extension de la compétence des sages-femmes aux IVG médicamenteuses prévue par le projet de loi .
Le rapport du HCE|fh précité mentionne également, entre autres mesures susceptibles de limiter la baisse de l'offre de soins, la revalorisation du forfait , inférieur au coût réel de l'IVG pour les établissements, ce qui ne permettait pas que l'IVG constitue une activité rentable, notamment pour les centres privés (en 2012, il était compris entre 191 et 257 € pour les IVG médicamenteuses et entre 437 et 644 € pour les interventions chirurgicales, en fonction de la nature de l'anesthésie et de la durée de l'hospitalisation) 56 ( * ) .
La revalorisation du forfait par arrêté du 26 mars 2013 57 ( * ) a porté le niveau de remboursement à 209,75 euros (pour un séjour dont la date de sortie est égale à la date d'entrée) et à 297,60 euros pour un séjour comportant une nuitée, à partir du 31 mars 2013 ; le tarif des IVG médicamenteuses n'est pas concerné par cette revalorisation.
L'IVG est par ailleurs remboursée à 100 % depuis le 31 mars 2013 par les organismes d'assurance maladie : jusqu'à cette date, seules les mineures étaient concernées.
Cependant, les actes associés à une IVG (échographie, par exemple), qui ne sont pas nécessairement inclus dans le forfait (cela dépend des centres), ne sont pas les mêmes partout. Il en résulte des disparités de coûts en fonction des pratiques et des inégalités de traitement entre les femmes, selon le HCE|fh, qui relève par ailleurs que les actes associés à une IVG, semblables pourtant à ceux pratiqués lors d'une fausse-couche spontanée, seraient mieux remboursés dans ce dernier cas que lors d'une IVG.
Une autre remarque du HCE|fh concerne l' anonymat des femmes ayant subi une IVG. Le respect de l'anonymat se heurte en effet au processus de remboursement (codification de l'IVG sur la feuille de soins, susceptible d'être décryptée ; inscription sur la feuille de soins des actes non pris en compte par le remboursement de l'IVG).
Enfin, le HCE|fh demande un meilleur accès aux entretiens psycho-sociaux pré et post IVG , par une information renforcée sur l'intérêt de ces entretiens, pour les femmes majeures qui ne sont pas obligatoirement concernées ( ces entretiens ne sont obligatoires que pour les mineures ). Le HCE|fh relève en effet que, si les textes prévoient que ces entretiens doivent systématiquement être proposés, en réalité l'accompagnement psychologique semble être une faiblesse du dispositif français .
c) Le nécessaire renforcement du service public
Comme cela a été rappelé précédemment, plus de 130 établissements de santé pratiquant des IVG ont fermé depuis dix ans.
Le docteur Philippe Faucher, gynécologue-obstétricien à la maternité des Bluets-Trousseau et secrétaire général du Réseau entre la ville et l'hôpital pour l'orthogénie (REVHO), a, lors de la table ronde du 15 janvier 2015, rappelé que la pratique de l'IVG n'était pas organisée en France de la même manière que dans les autres pays européens, où le système privé réalise la majeure partie de ces interventions. D'après lui, en France, plus de 50 % des IVG sont réalisées dans le système public ; le docteur Jean-Claude Magnier 58 ( * ) , gynécologue, a pour sa part estimé cette proportion à 75 %.
La concentration de cette pratique dans les hôpitaux publics n'a pas toujours été la règle : ainsi, dans les années 1990, les deux tiers des IVG s'effectuaient dans le secteur privé. Celui-ci s'est ensuite désengagé, jugeant la pratique peu rentable, a expliqué le docteur Jean-Claude Magnier.
Il en résulte que les unités qui prennent actuellement en charge les IVG sont essentiellement de grosses structures habituées à cette pratique et qui ont travaillé pour améliorer la qualité de la prise en charge des femmes, notamment en faisant évoluer les techniques. Cet élément positif a été souligné par le docteur Philippe Lefebvre, gynécologue, chef du service d'orthogénie et du pôle femme-mère-enfant du centre hospitalier de Roubaix.
Maya Surduts, secrétaire générale de la Coordination des associations pour le droit à l'avortement et la contraception (CADAC), a pour sa part, le 15 janvier 2015, imputé cette évolution, s'agissant du secteur public, aux restructurations conduites dans le cadre de la loi n° 2009-879 du 21 juillet 2009 portant réforme de l'hôpital et relative aux patients, à la santé et aux territoires, dite « loi hôpital, patients, santé et territoires » ou « HPST ». Elle a ainsi établi un lien entre les restructurations qui ont suivi l'entrée en vigueur de ce texte et la diminution du nombre de maternités sur le territoire français.
L'avortement reposant, en France, essentiellement sur le secteur public, la délégation considère que c'est au service public que doivent être attribués les moyens nécessaires et suffisants pour recruter des professionnels chargés de pratiquer des IVG.
Le 15 juin 2010, lors d'une question orale avec débat 59 ( * ) , la délégation avait déjà demandé l' arrêt des fermetures d'établissements publics pratiquant les IVG.
L'information, transmise par le docteur Philippe Faucher le 15 janvier 2015, selon laquelle certains fonds, alloués à l'IVG dans les services de gynécologie-obstétrique, auraient été affectés à d'autres domaines d'action que l'IVG, est un motif d'inquiétude pour la délégation. Cette remarque renforce la nécessité d'un meilleur contrôle des moyens attribués à la pratique de l'IVG.
Il est important à ce stade de rappeler que la loi n° 2001-588 du 4 juillet 2001 relative à l'interruption volontaire de grossesse et à la contraception prévoit qu'il existe un centre ou un lieu pratiquant des IVG dans chaque hôpital, ce qui n'est pas le cas actuellement.
Le docteur Jean-Claude Magnier, estimant que l'hôpital Necker réalisait uniquement des interruptions médicales de grossesse (IMG), confirmait que tous les hôpitaux se sentaient pas tenus de pratiquer des IVG : « Au sein de l'Assistance publique (AP), on considère qu'il suffit qu'un hôpital au sein du groupe hospitalier pratique l'IVG, ce qui ne favorise pas l'accès aux soins pour les femmes » .
La délégation s'interroge sur l'absence de contrôle , voire de sanctions, sur ces structures qui ne semblent pas respecter leurs obligations légales en matière d'IVG.
L'importance de créer des unités fonctionnelles, voire des services hospitaliers comme à Roubaix , a également été évoquée au cours de la table ronde du 15 janvier 2015 tant par le docteur Philippe Faucher que par le docteur Jean-Claude Magnier.
L'objectif est non seulement de bien identifier les moyens et les compétences, mais aussi de faire en sorte que les consultations d'orthogénie et les IVG soient pratiquées dans des lieux différents des consultations pré ou post-natales.
Comme ces spécialistes entendus le 15 janvier 2015, la délégation estime que le « mélange des genres » imposés dans certains établissements aux femmes souhaitant subir une IVG ne permet pas de les traiter correctement.
D'après nos interlocuteurs, ces unités fonctionnelles devraient, si possible, ne pas être incluses dans les services de gynécologie-obstétrique, mais être rattachées à un pôle IVG pour que les compétences en la matière soient plus clairement identifiées.
Pour la délégation, ces « unités fonctionnelles », quelles que soient leur appellation et leur mode de rattachement, doivent privilégier des équipes pluridisciplinaires formées, notamment aux aspects psychologiques de la prise en charge de l'IVG.
La nécessité d'équipes pluridisciplinaires a été relevée par les participants à la table ronde du 15 janvier 2015, notamment à propos de la qualité de l'accueil qu'elles permettent.
« J'étais responsable du centre de Bicêtre et, quand l'entretien préalable avec un médecin n'a plus été obligatoire, les entrevues avec les infirmières ont énormément augmenté », a témoigné le docteur Jean-Claude Magnier le 15 janvier 2015. « Les femmes appréhendaient l'entretien officiel, mais elles appréciaient l'idée d'un accueil par une équipe » .
Or, cet accueil pluridisciplinaire tend à disparaitre dans les services d'obstétrique, en raison notamment du manque de personnel dédié.
La délégation estime donc souhaitables, pour renforcer le service public en matière d'IVG :
- la mise en place d'unités fonctionnelles, voire de services hospitaliers dédiés au sein des hôpitaux ;
- le recrutement de professionnels investis, formés et compétents.
La délégation formulera une recommandation dans ce sens.
d) La question déterminante du statut des praticiens
Les difficultés d'accès à l'IVG sont liées à la démographie médicale , dépendante du numerus clausus . Or selon le rapport précité du HCE|fh, 37 % des gynécologues partiront à la retraite à l'échéance de 2018 (la proportion serait de 66 % en région Centre). De nombreux bassins de vie ne comptent aucun gynécologue (89 % des bassins de vie du Limousin n'ont pas de gynécologue). Il s'agit d'une véritable désertification dans cette discipline, dont le Gouvernement a pris en compte dans une certaine mesure les conséquences (45 places au DES de gynécologie médicale au lieu de 30 d'ici 2016 ; 200 places au DES d'obstétrique).
Les effets, sur l'offre de soins en matière d'IVG, de l'évolution de la démographie médicale se conjuguent à ceux de la fermeture des établissements. S'y ajoute ce que le rapport du HCE|fh qualifie d'« absence de relève militante » pour les départs en retraite des médecins qui s'étaient battus pour le droit à l'IGV et qui ne seront pas remplacés, faute - entre autres raisons - de conviction forte dans les générations accédant actuellement à la pratique médicale.
Cet aspect a été rappelé par le docteur Philippe Faucher au cours de la table ronde du 15 janvier 2015 : la pratique de l'IVG a longtemps reposé sur un militantisme hérité des luttes pionnières.
Les praticiens de la première heure arrivant en fin de carrière, la relève doit maintenant être assurée : le docteur Faucher a estimé, lors de la table ronde du 15 janvier, que faute d'une telle évolution, la situation risquait de se détériorer encore.
Pour le docteur Jean-Claude Magnier, il est exclu d'imaginer imposer cette pratique à des praticiens qui y sont opposés : « On a voulu obliger les chefs de service d'obstétrique à réaliser cette intervention, en imposant la pratique des IVG dans les services d'obstétrique en contrepartie de la disparition programmée des centres d'IVG - disparition qui répondait à la volonté des pouvoirs publics que les IVG soient réalisées dans les hôpitaux, pour des raisons de santé publique » .
Or, selon lui, les obstétriciens semblent en majorité opposés à la pratique de l'IVG, même si le docteur Philippe Faucher a rappelé qu' « un certain nombre de gynécologues-obstétriciens pratiquent des IVG » à l'heure actuelle.
Pour autant, la délégation est consciente que certaines maternités, comme celle des Lilas ou les Bluets, citées par Maya Surduts, ont des pratiques exemplaires.
La difficulté de la relève doit être rapprochée de la faible attractivité de l'orthogénie , pratique jugée peu valorisante dans une carrière médicale pour des raisons diverses (rémunérations peu attractives, faible évolution de carrière, mauvaise image...). À cet égard, le rapport précité du HCE|fh relève que les IVG sont souvent effectuées par des internes et qu'elles seraient considérées dans certains cas comme une contrainte.
Par ailleurs, de jeunes généralistes - que les centres d'IVG souhaiteraient recruter pour qu'ils prennent la relève - seraient prêts à s'impliquer dans cette pratique. Ce nouvel intérêt de la part de jeunes généralistes a été souligné lors de la table ronde du 15 janvier 2015 par le docteur Philippe Lefebvre : « il ne faut pas penser que les médecins se désintéressent partout de la prise en charge des IVG, et les diplômes d'Université sur l'IVG et la planification familiale, quand ils sont mis en place, rencontrent un réel succès chez les jeunes médecins, en particulier chez les femmes » .
En tout état de cause, la délégation estime, à l'instar des praticiens entendus le 15 janvier 2015, que la clause de conscience 60 ( * ) des médecins doit être absolument respectée, dans l'intérêt des femmes : comme le disait le docteur Philippe Lefebvre, « je préfère que les praticiens qui s'engagent dans la pratique de l'IVG soient volontaires pour que les femmes soient correctement prises en charge par des médecins qui acceptent cette pratique » .
Le recrutement de praticiens formés et investis est essentiel pour garantir l'accès à l'IVG : encore faut-il qu'à professionnels soit conféré un statut convenable. Comme le rappelait le 15 janvier 2015 le docteur Philippe Faucher, « les médecins vacataires engagés ne doivent pas être payés 50 euros la matinée » .
La délégation souhaite donc que soit engagée une réflexion sur la revalorisation du statut des praticiens exerçant dans les centres d'IVG.
Une recommandation sera formulée en ce sens.
S'agissant des difficultés liées au recrutement de professionnels investis et formés, le Programme national d'action destiné à améliorer l'accès à l'IVG, présenté le 18 janvier 2015 par le ministère des affaires sociales, prévoit qu'un décret en Conseil d'État assouplisse les conditions de durée de service minimale des praticiens contractuels réalisant des IVG .
Cette mesure fait partie de l'axe 3 « Garantir une offre diversifiée sur tout le territoire ». Elle part du principe que « Les dispositions actuelles imposant un service hebdomadaire de quatre demi-journées aux praticiens hospitaliers contractuels entraînent des difficultés de recrutement dans les services qui pratiquent des IVG. La quantité de travail imposée est souvent incompatible avec l'ensemble des activités professionnelles exercées par ces médecins volontaires, tout particulièrement les médecins généralistes. Cette situation contribue à accentuer les disparités territoriales, les établissements en périphérie n'arrivant pas à attirer des praticiens contractuels ».
La délégation est favorable à cette amélioration et soutient cette initiative qui favorisera un meilleur accès à l'IVG.
e) La question cruciale des délais d'attente
La question des délais d'attente est cruciale pour assurer une intervention à un stade précoce.
La Haute Autorité de santé a préconisé en 2001 un délai de cinq jours maximum entre l'appel d'une femme et l'obtention d'un rendez-vous. Or des cas de délais d'attente de plus de quinze jours avant la première consultation sont signalés dans un rapport de l'Inspection générale des affaires sociales (IGAS) publié en 2010 61 ( * ) .
Selon le rapport précité du HCE|fh, ces délais seraient prolongés par le refus de certains médecins, invoquant la clause de conscience, de délivrer le certificat de premier rendez-vous, et par les réticences de certains centres à pratiquer des IVG entre la dixième et la douzième semaine de grossesse, obligeant les femmes à s'orienter vers une autre structure.
S'agissant des IVG pratiquées entre dix et douze semaines de grossesse , on note des inégalités selon les territoires.
En Corse, en Martinique, en Guyane et en Guadeloupe, aucun centre d'IVG ne pratique d'avortement pendant les deux dernières semaines légales . En Aquitaine, 25 % seulement des centres acceptent de pratiquer l'IVG pendant cette période pourtant légale. La proportion est de 29 % en Auvergne, de 42 % en PACA. Elle est de 32 % en Ile-de-France, de 50 % dans le Nord-Pas-de-Calais.
Les refus sont motivés par l'absence, dans certains centres, du matériel adéquat et par l'insuffisance de la formation des personnels à la pratique d'IVG tardives.
L'une des recommandations du HCE|fh concerne donc le respect par les établissements de l'article R. 2212-14 de l'obligation de pratiquer les IVG jusqu'à douze semaines de grossesse.
Les refus de prise en charge et les difficultés pour les femmes à entrer dans le parcours de soins peuvent donc entraîner un dépassement du délai légal de douze semaines et la nécessité, pour certaines femmes, de se faire avorter dans des pays où le délai légal est plus tardif . Le HCE|fh rappelle dans son rapport que la loi de 2001, qui avait porté le délai légal de dix à douze semaines, visait, entre autres objectifs, à éviter les avortements à l'étranger dont le nombre était alors évalué à 5 000 par an. La loi se fixait donc pour objectif de diminuer ce chiffre de 80 %. Aucune donnée nouvelle n'est venue actualiser ces calculs depuis.
Dans certains départements, jusqu'à 2 à 3 % de demandes d'IVG seraient non prises en charge du fait de l'importance des délais. En Bretagne, 124 femmes auraient ainsi dû en 2012 s'orienter vers d'autres structures, voire d'autres régions (notamment les Pays-de-la-Loire) pour subir une IVG.
Des remontées de terrain dont le rapport du HCE|fh fait état évoqueraient aussi des cas de femmes devant aller à l'étranger pour subir une IVG (certains centres les informeraient des possibilités ouvertes dans certains pays) en raison de dépassements de délais qui, il faut le souligner, semblent plus fréquents pendant l'été .
Parmi les obstacles juridiques pour expliquer l'importance des délais imposés aux femmes avant une IVG figure le fait que la première consultation conditionnant l'accès à l'IVG doive être réalisée par un médecin.
A l'heure actuelle, en effet, il arrive encore que le délai ne puisse débuter que lorsque le praticien a reçu la femme, même si celle-ci a déjà rencontré un médecin traitant auparavant. Le docteur Jean-Claude Magnier regrettait que les délais se trouvent, de ce fait, rallongés.
À cet égard, la délégation estime nécessaire de permettre que la première demande d'IVG ne soit pas obligatoirement recueillie par un médecin, mais que cette faculté puisse être étendue à d'autres professionnels.
Une recommandation sera formulée en ce sens.
Ce professionnel devrait, bien entendu, être formé pour qu'il soit en mesure d'orienter les femmes et de les informer des méthodes envisageables pour interrompre leur grossesse.
Faut-il envisager d'aller plus loin en instaurant un système d'auto-déclaration par les femmes concernées ? C'est ce que soutient le HCE|fh dans le rapport précité : les femmes pourraient remplir en ligne un formulaire valant attestation de premier rendez-vous.
C'est également ce qu'ont défendu certains de nos interlocuteurs : le docteur Jean-Claude Magnier est allé encore plus loin, en défendant l'idée que le délai puisse commencer à courir au moment où la femme sait qu'elle est enceinte.
Pour la délégation, il est indispensable, en tout état de cause, de faciliter l'obtention du premier certificat pour soutenir le parcours des femmes souhaitant mettre un terme à leur grossesse.
f) La situation des mineures
Le cas spécifique des mineures a été évoqué par le docteur Philippe Lefebvre lors de la table ronde du 15 janvier 2015 à l'occasion d'une réflexion sur les difficultés à l'origine du dépassement du délai légal.
En effet, les grossesses de mineures sont parfois révélées tardivement : elles consultent souvent trop tard pour bénéficier d'une interruption de grossesse en France.
S'agissant par ailleurs de la question, cruciale, de la confidentialité et de l'accessibilité à l'IVG des mineures, même si le remboursement à 100 % de l'IVG a considérablement amélioré la situation, l'absence de prise en charge à 100 % des examens hors forfait entourant la pratique des IVG demeure un problème, comme l'a souligné le docteur Philippe Lefebvre : « La prise en charge de l'interruption volontaire de grossesse à 100 % a certes simplifié la situation mais la prise en charge des examens complémentaires connexes à l'interruption de grossesse continue à se poser. La mutuelle peut intervenir et la retenue de participation forfaitaire peut alerter les parents. Il faudrait prévoir l'exonération de cette part forfaitaire et la prise en charge des examens réalisés autour de l'interruption de grossesse . »
L'anonymat est toutefois régi par des garanties spécifiques pour les mineures non émancipées sans consentement parental (prise en charge à 100 % avec dispense totale d'avance de frais). Pour ce public particulier, le respect de l'anonymat semble néanmoins, dans une certaine mesure, fragile car il est subordonné notamment à la non-communication de l'absence de l'élève aux parents, qui relève dans certains établissements d'une procédure automatique, ce qui peut parfois donner lieu à de grandes difficultés.
En revanche, le cas des élèves majeures au regard de l'anonymat est plus complexe car les frais directement liés à l'IVG ne leur sont pas avancés : elles reçoivent donc un relevé de remboursement, le plus souvent au nom des parents . La délivrance d'une carte Vitale autonome ne saurait constituer une solution satisfaisante car le respect de l'anonymat supposerait, en vue du remboursement, l'existence d'un compte bancaire propre .
À bien des égards, la situation des jeunes majeures est comparable en ce qui concerne l'exigence de discrétion et l'accès au remboursement des examens réalisés autour de l'IVG.
Rappelons que la prise en charge dans le cadre de l'IVG ne dépend pas du conseil général mais d'un agrément de l'ARS et des caisses primaires d'assurance-maladie (CPAM). Selon le docteur Philippe Lefebvre, la procédure diffère suivant les caisses ; assez complexe, elle est de nature à décourager plus d'un professionnel.
La délégation souhaite une amélioration de la prise en charge de tous les actes liés à l'IVG pour les mineures et formulera une recommandation en ce sens.
2. Les avancées permises par le projet de loi
a) Le droit pour toute personne d'être informée sur les méthodes abortives et d'en choisir une librement
L'Assemblée nationale a, en première lecture, dans la même logique que la mesure symétrique adoptée en matière de contraception, intégré dans la future loi le principe du droit, pour toute personne, d'être informée sur les méthodes abortives et d'en choisir une librement . Cette modification de l'article L. 2212-1 du code de la santé publique a été apportée à l'article 31 du projet de loi.
La délégation soutient cette disposition et souhaite qu'elle soit maintenue par le Sénat.
b) La possibilité pour les centres de santé de réaliser des IVG instrumentales : une mesure à soutenir
L'extension aux centres de santé de la possibilité de pratiquer des IVG instrumentales, adoptée en première lecture à l'Assemblée nationale dans la logique du Programme national d'action présenté le 16 janvier 2015 par le ministère des affaires sociales pour améliorer l'accès à l'IVG, peut être analysée comme une mesure de plus pour offrir un égal accès à l'IVG.
Dans sa rédaction actuelle, l'article L. 6323-1 du code de la santé publique dispose que les centres de santé peuvent pratiquer des IVG par voie médicamenteuse.
L'article 16 bis inséré dans le projet de loi par l'assemblée nationale vise à leur permettre de pratiquer également des IVG instrumentales, ce qui contribuera à améliorer l'accès à l'IVG 62 ( * ) .
Cette mesure est entourée de garanties, puisque la Haute Autorité de santé établira un cahier des charges et que cette pratique interviendra dans le cadre d'une convention spécifique avec le centre de santé.
Rappelons que les centres de santé, proches de la tradition des dispensaires et de la médecine sociale, rassemblent des médecins généralistes, des spécialistes, des dentistes, des infirmiers, des kinésithérapeutes et des assistants sociaux.
Comme l'a rappelé la présidente de la délégation aux droits des femmes de l'Assemblée nationale lors de la discussion de ce projet de loi en séance publique le mercredi 8 avril 2015, l'appellation « centre de santé » date de 1999 ; elle a été confirmée dans la loi portant réforme de l'hôpital et relative aux patients, à la santé et aux territoires, dite loi HPST.
Selon le rapport que l'IGAS a consacré en 2013 à cet exercice collectif et pluridisciplinaire de la santé, les centres de santé ont une « réelle utilité sanitaire et sociale [...]. Ils assurent une offre de soins précieuse dans des quartiers à faible densité de professionnels libéraux et répondent aux préoccupations financières d'accès aux soins ».
La délégation soutient cette extension de la pratique de l'IVG instrumentale aux centres de santé et souhaite que le Sénat adopte cette disposition dans cette rédaction.
Elle formulera une recommandation dans ce sens.
|
Questions-réponses sur les centres de santé, d'après le blog de l'Union syndicale des médecins de centres de santé (http://www.lescentresdesante.com/article132.html) « Qu'est-ce qu'un centre de santé ? Un lieu de santé de proximité où se soignent tous ceux qui le souhaitent. Combien y a-t-il de centres de santé en France ? 1 454 selon la Sécurité Sociale en juillet 1996, dont 357 sont des centres de santé polyvalents. Les autres sont mono-disciplinaires. Quels soins peut-on recevoir dans un centre de santé ? Tous les soins courants : médecine générale, médecine spécialisée, radiographie, échographie, analyses médicales, kinésithérapie, soins infirmiers sur place ou à domicile, soins et prothèses dentaires. Il existe aussi des centres exclusivement dentaires ou infirmiers. Les centres de santé sont-ils plus spécialement réservés aux pauvres ? Non. Les centres de santé sont ouverts à tous, combattent la médecine à deux vitesses et contribuent à la lutte contre les inégalités sociales de santé. Ils défendent une médecine de qualité pour tous. Ils proposent systématiquement le tiers-payant. Pourquoi ne trouve-t-on pas des centres de santé partout ? Parce que leur histoire explique leur implantation : ils existent là où des municipalités ou mutuelles à forte motivation sociale ont décidé de les créer et de les développer. Pourquoi les délais sont-ils parfois si longs pour obtenir un rendez-vous ? La plupart des centres de santé ne sont pas en mesure de satisfaire la demande autant que les besoins de la population le nécessiteraient. Ce type d'établissement rencontre un succès durable. Le problème est particulièrement difficile dans le secteur dentaire où les tarifs sont trop peu normalisés, souvent excessifs et mal remboursés. Quelle est la différence avec un cabinet médical privé classique ? La pluri-professionnalité : généralistes et spécialistes, dentistes, kinés et infirmières, un dossier médical partagé, des praticiens généralement payés à la fonction, garantie d'indépendance, et non pas à l'acte, la possibilité pour les professionnels de consacrer du temps à la prévention, à l'éducation pour la santé, un gestionnaire public (communal) ou à vocation sociale (mutualiste), la pratique systématique du tiers-payant, l'absence de dépassements tarifaires. Les réseaux de médecins vont-ils remplacer les centres de santé ? Centres de santé et réseaux répondent à la même préoccupation : répondre à la complexité croissante de la décision médicale en faisant appel à des compétences médicales diverses et complémentaires au service du patient. Tous les médecins vont avoir tendance à se regrouper, et au minimum à développer les échanges informatisés (messageries, banques de données médicales). Les centres de santé offrent la particularité d'avoir déjà réalisé des regroupements de médecins et d'autres professionnels de santé dans des lieux facilement accessibles au public. » |
c) Généraliser le contrôle de la pratique des IVG à toutes les agences régionales de santé
Le docteur Philippe Faucher a insisté sur l'absence de véritable contrôle de la pratique des IVG lors de la table ronde du 15 janvier 2015. De ce fait, le nombre d'IVG réalisées dépend souvent des orientations définies par le chef de service.
La délégation considère que la pratique de l'IVG doit pouvoir faire l'objet d'un contrôle et que cette fonction devrait être dévolue aux agences régionales de santé (ARS). La pratique de l'IVG devrait être inscrite dans les contrats d'objectifs et de moyens qui lient les ARS aux établissements de santé.
L'Assemblée nationale a modifié l'article 38 du projet de loi en insérant dans le code de la santé publique un nouvel article L. 1434-6-1 prévoyant que « Dans chaque région, un plan d'action pour l'accès à l'interruption volontaire de grossesse est élaboré par l'agence régionale de santé, en prenant en compte les orientations nationales définies par le ministre chargé de la santé ».
Cette initiative, que soutient la délégation, se situe dans la logique du Programme national d'action pour améliorer l'accès à l'IVG défini par le ministère des affaires sociales, de la santé et des droits des femmes le 16 janvier 2015 et, plus particulièrement, de son axe 3 visant à « garantir une offre diversifiée sur tout le territoire ». Selon le Programme national d'action, les orientations nationales seront élaborées avec l'appui de l'ARS d'Ile-de-France.
La délégation est favorable à cette mesure et soutient son adoption par le Sénat ; elle formulera une recommandation en ce sens.
d) L'extension des compétences des sages-femmes en matière d'IVG médicamenteuse
Comme l'a rappelé Marisol Touraine, ministre des affaires sociales, de la santé et des droits des femmes lors de la première lecture du projet de loi à l'Assemblée nationale, l'article 31 autorisant les sages-femmes à pratiquer l'IVG par voie médicamenteuse vise à élargir l'accès à l'IVG.
(1) Une reconnaissance opportune pour les sages-femmes
Comme l'ensemble des professionnels présents lors de la table-ronde du 15 janvier 2015 l'ont unanimement fait, la délégation tient à saluer l'élargissement des compétences des sages-femmes . Leur permettre de jouer un rôle plus important en matière d'IVG nous semble constituer une avancée, puisque cela permettra aux femmes d'accéder plus facilement à l'IVG par voie médicamenteuse.
Marie-Josée Keller, présidente du Conseil national de l'Ordre des sages-femmes (CNOSF), a souligné que cette innovation satisfaisait le CNOSF et convergeait avec une volonté de l'Ordre de promouvoir une meilleure reconnaissance du rôle de ces professionnels, en lien avec le médecin traitant, dans le suivi de la contraception et dans la réalisation des IVG. Elle a par ailleurs fait valoir que l'ensemble des instances ordinales avait été consulté sur ce point : 85 % des élus se sont prononcés pour que les sages-femmes puissent pratiquer cette IVG médicamenteuse.
Pour la délégation, permettre aux sages-femmes de pratiquer les IGV médicamenteuses est une reconnaissance de leurs compétences et du fait qu'elles sont des partenaires importants de la santé maternelle et infantile.
Les sages-femmes sont d'ailleurs prêtes à intervenir dans la prescription et le suivi des IVG médicamenteuses, puisque, en pratique, nombre d'entre elles travaillent déjà dans les centres d'IVG.
Le docteur Philippe Faucher a fait valoir, lors de la table ronde du 15 janvier 2015, que des études comparatives réalisées notamment en Suède sur la pratique de l'IVG médicamenteuse par un médecin, par une sage-femme, voire par une infirmière formée montraient que le résultat était le même, en termes de succès, d'efficacité ou de taux de complication.
(2) La nécessité de garantir le libre choix de la méthode d'IVG
L'obligation faite aux établissements publics comportant un service de gynécologie obstétrique d'organiser les IVG conduit certains chefs de service n'ayant pas les ressources médicales suffisantes - ou peu favorables à la pratique des IVG - à se décharger de cette activité sur les sages-femmes. Cela revient à ne proposer, de fait, que des IVG médicamenteuses.
La délégation adhère au principe, défendu par le docteur Philippe Lefebvre lors de la table ronde du 15 janvier 2015, selon lequel l'intégration des sages-femmes dans le dispositif de prise en charge des IVG ne devrait se faire que dans des unités où la pratique des IVG instrumentales est garantie, de manière à garantir aux femmes le choix de la méthode : médicamenteuse ou chirurgicale.
Le risque que le recours à la sage-femme devienne une sorte de « palliatif » à la difficulté d'accéder à un centre pluridisciplinaire mieux outillé, contraignant de facto les femmes à recourir à cette méthode « par défaut » a été soulevé lors de la table-ronde du 15 janvier 2015.
Le docteur Philippe Lefebvre s'est également inquiété que le développement de l'IVG médicamenteuse en ville puisse déstabiliser, dans certaines régions, des unités ou services d'orthogénie. Or ces unités sont pourtant les mieux placées pour une prise en charge de qualité, grâce à leurs équipes pluridisciplinaires et parce que l'ensemble des méthodes peut être pratiqué, y compris les IVG médicamenteuses sans hospitalisation.
La délégation est sensible à ces remarques et ne sous-estime pas les conséquences de l'extension des compétences des sages-femmes, tout en en reconnaissant la nécessité.
C'est pourquoi elle considère que, comme l'a justement suggéré le docteur Philippe Lefebvre, la pratique par les sages-femmes des IVG médicamenteuses doit être assortie d'une convention avec des centres référents qui pratiquent les IVG, dans un souci de qualité, de sécurité et de respect des femmes qui demandent une interruption de grossesse et pour leur garantir le libre choix de la méthode d'IVG. Elle formulera une recommandation en ce sens.
(3) La nécessaire formation des sages-femmes
Si les sages-femmes ont les compétences médicales pour pratiquer les IVG médicamenteuses, puisqu'elles accompagnent aussi les interruptions de grossesse pour motif médical au-delà des quatorze semaines d'aménorrhée, le docteur Philippe Lefebvre a estimé souhaitable qu'elles suivent une formation complémentaire parallèlement à la mise en oeuvre de la future loi .
Actuellement en effet, la réforme des études ne leur impose pas de passer dans un service d'orthogénie (c'est un module optionnel). Or, « l'IVG, même si elle n'est que médicamenteuse, a un avant et un après, parfois complexe sinon compliqué qu'il faut apprendre à gérer » , a précisé le docteur Philippe Lefebvre.
La délégation adhère à l'idée selon laquelle une formation spécifique est nécessaire à la prise en charge médicale et psychologique de l'IVG.
En première lecture, les députés ont adopté la rédaction proposée par la commission des affaires sociales, prévoyant qu'un décret en Conseil d'État détermine le contenu de la formation requise pour pratiquer les IVG par voie médicamenteuse.
(4) Aller plus loin dans l'élargissement des compétences des sages-femmes ?
Lors de la table ronde du 15 janvier 2015 a été exprimé le souhait que les nouvelles compétences des sages-femmes ne soient pas limitées aux seules IVG médicamenteuses.
« Le choix entre IVG médicamenteuse et par aspiration doit être ouvert aux médecins comme aux sages-femmes » , a estimé Maya Surduts, secrétaire générale de la Coordination des associations pour le droit à l'avortement et la contraception (CADAC). « Il serait , selon moi, regrettable de limiter l'accès, pour les sages-femmes, à la seule IVG médicamenteuse ».
Véronique Séhier, co-présidente du MFPF a soutenu cette affirmation en précisant qu' « en Belgique, l'IVG médicamenteuse et l'IVG par aspiration se font dans des centres de proximité, avec des médecins et des sages-femmes formés, en lien avec l'hôpital, ce qui facilite l'accès à l'IVG pour les femmes éloignées des structures ».
Selon elle, dans certains territoires, des centres de planification, ainsi que des hôpitaux de premier recours, pourraient tout à fait permettre cet accès à l'IVG dans la proximité.
La délégation reconnait que le choix de la méthode fait partie intégrante de la liberté qui doit être reconnue aux femmes qui décident d'interrompre leur grossesse. Néanmoins, elle estime, à l'instar de notre collègue Françoise Laborde le 15 janvier 2015, que « les sages-femmes doivent s'approprier sereinement leur nouvelle compétence en matière d'IVG médicamenteuse » avant que l'on envisage d'étendre une nouvelle fois leurs compétences aux IVG chirurgicales.
*
* *
Une réserve exprimée le 15 janvier 2015 s'agissant des IVG médicamenteuses tient au risque de recours multiple à l'IVG : améliorer l'accès aux IVG médicamenteuses en ville n'est-il pas un facteur de déresponsabilisation, qui expliquerait en partie l'accroissement du recours multiple à l'IVG ?
Le docteur Jean-Claude Magnier, gynécologue, membre du conseil d'administration de l'ANCIC a ainsi mentionné l'étude de Laurent Toulemon, chercheur de l'Institut national d'études démographiques (INED) qui met en lumière une augmentation du recours multiple à l'IVG . Selon lui, « la multiplication des possibilités d'IVG médicamenteuses en ville semble constituer une explication » .
Or, « Si les femmes sont libres de faire ce que bon leur semble, répéter les IVG n'est, selon moi, pas recommandé pour la santé » .
Il ne faudrait pas non plus que l'IVG puisse être envisagée comme une contraception.
La délégation est d'accord avec lui sur ce point.
Le docteur Philippe Lefebvre a, pour sa part, expliqué que l'IVG médicamenteuse en ville était une nécessité en Ile-de-France dans les années 2000, car les établissements de santé étaient incapables de donner des rendez-vous dans des délais raisonnables.
Il a ainsi corroboré les propos de Marie-Josée Keller, présidente du CNOSF, qui a expliqué que la méthode médicamenteuse en ville s'était diffusée à partir des années 1990 et avait connu un développement extrêmement important puisqu'en 2009, elle représentait plus d'une IVG sur deux.
e) Maintenir la suppression du délai de réflexion de sept jours prévue par l'Assemblée nationale
Le délai de sept jours après la première consultation médicale exigé par la législation française est le plus long d'Europe.
Ce délai serait parfois utilisé de manière abusive pour refuser une IVG alors que, comme l'a expliqué le docteur Philippe Lefebvre le 15 janvier 2015, il peut être réduit à 48 heures en cas d'urgence.
Selon le docteur Philippe Lefebvre, il est superflu, car dans la plupart des cas, la constatation de la grossesse a été faite bien en amont de la consultation médicale et, a-t-il souligné, les femmes ne prennent pas la décision d'avorter sans réfléchir.
En première lecture, l'Assemblée nationale, sur la proposition 63 ( * ) de la présidente de la délégation aux droits des femmes et à l'égalité des chances entre les hommes et les femmes, a supprimé le délai de réflexion entre la première et la seconde consultation pour une interruption volontaire de grossesse.
Cette mesure faisait partie des 34 recommandations du HCE|fh sur l'accès à l'IVG, comme l'a rappelé le docteur Philippe Faucher le 15 janvier 2015.
Le Docteur Philippe Lefebvre a pour sa part qualifié ce délai d' « insulte faite aux femmes et aux professionnels de santé » : « C'est bien infantiliser les femmes que de penser qu'elles doivent consulter un médecin pour prendre leur décision. C'est aussi une insulte pour les professionnels qui prennent en charge les femmes en demande d'IVG ».
Pourtant, les débats suscités à l'Assemblée nationale par l'examen de l'article le 8 avril 2015 ont montré que le droit des femmes à interrompre leur grossesse non désirée faisait encore l'objet de vives controverses.
Ainsi de cette remarque du député de l'Ain Xavier Breton : « Loin de la protection de la vie à naître, nous ne sommes plus que dans la reconnaissance, unilatérale et illimitée, de la liberté de la femme. Ce faisant, nous nous dirigeons vers une banalisation de l'avortement. » 64 ( * )
D'autres députés se sont prononcés en faveur de cette mesure, comme Gérard Sebaou : « Ce n'est pas seulement la lutte des femmes, c'est aussi celle des hommes, pour obtenir ce droit, dans la douleur. (...) Ce droit nous rappelle que ce fut un combat, que nous devons respecter avec des mots simples, quelles que soient nos convictions. (...) Le délai de réflexion est aujourd'hui, non pas combattu, mais mis en question par les associations qui s'occupent de ce sujet. Les femmes, quand elles décident dans la souffrance de recourir à l'interruption volontaire de grossesse, y ont déjà pensé, souvent douloureusement ».
La suppression du délai de réflexion de sept jours n'a donc pas fait l'unanimité à l'Assemblée nationale.
La délégation rappelle les conséquences dramatiques que peut entraîner l'utilisation parfois inappropriée de ce délai de réflexion, quand elle conduit au dépassement du terme légal. « Pour cette raison, deux femmes se sont récemment trouvées dans des situations délicates : la première a dû faire pratiquer une IVG en Espagne tandis que la seconde a accouché sous X » , a témoigné le docteur Philippe Lefebvre.
La délégation souhaite donc le maintien de cette suppression et formulera une recommandation dans ce sens.
D. LES SAGES-FEMMES, ACTEURS DÉCISIFS DE LA SANTÉ SEXUELLE ET REPRODUCTIVE
Ce rapport l'a montré : le projet de loi prévoit différentes dispositions élargissant les compétences des sages-femmes et améliorant leur reconnaissance , ce qui est cohérent avec une profession médicale requérant une formation très exigeante et imposant l'exercice de très importantes responsabilités .
Selon les informations transmises par l'Ordre des sages-femmes, on comptait, au 1 er janvier 2015 près de 22 000 sages-femmes en activité sur les 27 858 sages-femmes inscrites :
- 11 558 sages-femmes hospitalières ;
- 5 600 sages-femmes libérales :
- 2 668 salariés en secteur privé ;
- 1 052 sages-femmes de PMI.
Le nombre de sages-femmes en exercice libéral serait actuellement en augmentation de 10 % par an.
1. Une grande diversité de compétences
Quand la loi de modernisation du système de santé sera entrée en vigueur, les interventions des sages-femmes auprès des femmes, des femmes enceintes, de leur entourage et des jeunes enfants se définiront comme suit :
- diagnostiquer la grossesse et effectuer l'examen prénatal nécessaire à la déclaration de grossesse ;
- pratiquer l'ensemble des actes cliniques et techniques nécessaires au diagnostic, au suivi et à la surveillance de la grossesse et à la préparation à l'accouchement ;
- surveiller et pratiquer l'accouchement et les soins postnataux de la mère et de l'enfant, notamment en cas d'allaitement ;
- prescrire une contraception hormonale dans les suites de couches, lors de l'examen postnatal et après une IVG ;
- pratiquer les IVG médicamenteuses ;
- prescrire des substituts nicotiniques aux femmes enceintes fumeuses et à leur entourage (comme ce rapport l'a montré, le tabagisme féminin a augmenté de manière alarmante et touche une proportion considérable de femmes en âge d'avoir des enfants ; la France connaît le taux le plus élevé d'Europe de femmes restées fumeuses au cours du troisième trimestre de la grossesse ; les conséquences du tabagisme sont très graves pour la santé du nourrisson : retard de croissance intra-utérin, faible poids de naissance, maladies ORL et troubles respiratoires chez l'enfant) ;
- pratiquer les vaccinations nécessaires au nouveau-né et à son entourage (selon les informations transmises par l'ordre des sages-femmes, la vaccination contre la coqueluche de l'entourage du nouveau-né est particulièrement importante, non seulement parce que cette maladie connaît actuellement une recrudescence inquiétante mais aussi parce que vacciner l'enfant lui-même est exclu pendant les deux mois suivant la naissance - or 80 % des enfants âgés de moins d'un an atteints de cette maladie ont été contaminés par une membre de leur entourage) ;
- réaliser des consultations de contraception et de suivi gynécologique sur la femme en bonne santé (obligation d'adresser à un médecin la femme en cas de situation pathologique).
On notera que la pratique des IVG médicamenteuses , qui représentent en 2012 49 % des IVG réalisées en établissements de santé, et 57 % du total des IVG réalisées en métropole, soit un total de 118 000 IVG médicamenteuses, suppose comme pour les médecins le respect de la clause de confiance prévue par la loi.
L'extension de l'IVG médicamenteuse aux sages-femmes prévue par le projet de loi permettra, cela a été relevé ci-dessus, un meilleur accès à l'IVG sur tout le territoire.
S'agissant de la prescription de substituts nicotiniques , prévue par l'article 33 du projet de loi qui modifie l'article L. 4151-4 du code de la santé publique, on observe que cette compétence concerne « toutes les personnes qui vivent dans l'entourage de la femme enceinte ou du nouveau-né ».
Selon l'Ordre des sages-femmes, cette formulation réduit cette intervention des sages-femmes aux jeunes enfants pendant la période de vingt-huit jours qui suit la naissance. Il semble préférable que les permettre aux sages-femmes puissent établir cette prescription pendant toute la période postnatale.
2. Un rôle qui doit être mieux connu
Le contexte de la diminution du nombre de gynécologues obstétriciens (- 6 % entre 2011 et 2020) rend plus important encore celui des sages-femmes, appelées à jouer un rôle croissant tant auprès de la femme enceinte que dans le cadre du suivi gynécologique en dehors des périodes de grossesse.
Leur rôle est appelé à augmenter dans le domaine de la prescription de moyens contraceptifs et du suivi de la contraception , d'autant que l'augmentation de l'exercice libéral par les sages-femmes permettra de compenser la disparition progressive des gynécologues médicaux.
Le même constat vaut aussi pour la prévention des cancers du sein et du col de l'utérus. À cet égard, les sages-femmes devraient intervenir de manière de plus en plus régulière pour effectuer des frottis , comme l'a relevé la présidente de l'INCa lors de son audition, le 15 janvier 2015 : « Les femmes n'ont accès au gynécologue que dans les grandes villes. Dans certaines zones rurales, il n'y en a pas. Du reste, les gynécologues médicaux sont appelés à disparaître. [...] Il reviendra aux généralistes de faire les frottis, alors qu'ils ne sont pas formés pour cela. Les sages-femmes pourront le faire également ».
Là encore, comme en matière d'IVG médicamenteuses, l'intervention des sages-femmes est susceptible d' améliorer l'accès aux soins des femmes, sur tout le territoire .
L'extension des compétences des sages-femmes, le développement de leur pratique en libéral et leur rôle croissant pour remplacer progressivement les gynécologues médicaux appelés à disparaître imposent que le rôle des sages-femmes soit mieux connu.
La délégation souhaite donc qu'une campagne nationale d'information permette :
- de mettre en valeur le rôle des sages-femmes comme partenaire indispensable de la santé des femmes tout au long de la vie de celles-ci, même en dehors des périodes de grossesse et d'allaitement ;
- et de sensibiliser les femmes à leurs compétences en matière de prévention et de dépistage de certains cancers.
III. LES RECOMMANDATIONS FORMULÉES PAR LA DÉLÉGATION
A. POUR UNE APPROCHE DE LA SANTÉ QUI PRENNE DAVANTAGE EN COMPTE LES SPÉCIFICITÉS FÉMININES
Première recommandation - La délégation, préoccupée par la prise de conscience insuffisante, en France, de l'importance du risque cardiovasculaire pour les femmes, souhaite :
- qu'une campagne nationale d'information mette en évidence la réalité de ce risque pour les femmes et la particularité des symptômes observés chez les femmes ;
- une meilleure sensibilisation et formation des professionnels de santé et des urgentistes aux spécificités de ces symptômes.
Deuxième recommandation - La délégation suggère qu'une campagne nationale d'information sensibilise les femmes à la nécessité de procéder régulièrement au dépistage du cancer du col de l'utérus.
Troisième recommandation - Face à la progression rapide du tabagisme féminin en France et alertée par le constat établi par la DREES du tabagisme des femmes enceintes, la délégation souhaite la mise en place d'une prévention précoce du tabagisme féminin qui peut passer :
- par une campagne nationale d'information spécifiquement ciblée sur les femmes ;
- et par un suivi personnalisé de toute femme enceinte consommant des produits du tabac, pour la sensibiliser à l'intérêt d'arrêter sa consommation, comme l'a prévu l'Assemblée nationale à l'article 33 bis du projet de loi.
Quatrième recommandation - La délégation estime nécessaire la mise en place d'une formation approfondie des professionnels de santé pour une prise en charge précoce et adaptée des troubles liés aux violences sexuelles, intégrant la connaissance des voies de signalement, des certificats médicaux de coups et blessures ainsi que de la notion d'incapacité totale ou partielle de travail.
Cinquième recommandation - La délégation souhaite que soit engagée une réflexion sur la pénibilité spécifique subie par les femmes au travail et sur l'accès des femmes à des formations améliorant leurs chances d'évolution professionnelle.
Sixième recommandation - La délégation demande une réorientation de la politique publique de prévention de la contamination par le VIH et les IST et d'information de la population, en tenant compte :
- du fait que 51 % des personnes vivant avec le VIH et le sida dans le monde sont des femmes ;
- et de la vulnérabilité particulière des femmes de plus de 50 ans au VIH et aux IST.
Septième recommandation - La délégation souhaite que l'information des femmes enceintes et de leur entourage sur les risques liés au diabète gestationnel et à l'hypertension soit renforcée.
Huitième recommandation - La délégation déplore une prise de conscience inégale des enjeux de la santé environnementale, plus particulièrement dans le domaine de la santé maternelle et infantile, et souhaite en conséquence :
- rendre obligatoire une formation à la santé environnementale des professions médicales et de tous les professionnels en contact avec les jeunes enfants et leurs parents ;
- la mise en oeuvre d'une sensibilisation des agences régionales de santé à ces enjeux.
N euvième recommandation - La délégation recommande l'adoption, par le Sénat, des dispositions adoptées par l'Assemblée nationale pour améliorer la lutte contre la maigreur excessive.
Dixième recommandation - La délégation souligne l'importance d'attribuer des financements adéquats aux associations qui contribuent au suivi médical des populations précaires, et plus particulièrement au suivi gynécologique des femmes en situation de précarité.
Onzième recommandation - La délégation souhaite que les études et recherches en biologie et en médecine prenant en considération les différences entre femmes et hommes soient encouragées.
Elle considère qu'il est urgent de sensibiliser les professionnels de santé à l'importance de la prise en compte des spécificités que présentent les femmes pour un meilleur diagnostic de certaines pathologies.
Douzième recommandation - Considérant que les priorités en matière de recherche et d'orientation de la santé publique peuvent être infléchies par la présence d'un nombre plus important de femmes investies de responsabilités dans ce domaine, la délégation soutient le principe d'égal accès des femmes et des hommes, introduit par l'Assemblée nationale à l'article 42 bis A du projet de loi, aux conseils d'administration et aux conseils de surveillance des établissements et organismes tels que l'Office national d'indemnisation des accidents médicaux (ONIAM), les ARS, l'Agence nationale de sécurité du médicament et des produits de santé (ANSM), l'Établissement français du sang (EFS) et l'Agence de la biomédecine (ABM).
Dans cet esprit, la délégation recommande aussi de continuer à encourager l'orientation des jeunes filles vers les filières scientifiques et de favoriser les carrières des chercheures scientifiques.
B. POUR UNE CONSOLIDATION DES ACQUIS EN MATIÈRE DE SANTÉ SEXUELLE ET REPRODUCTIVE
Treizième recommandation - La délégation considère que donner aux médecins la possibilité de distribuer gratuitement une contraception à leurs patientes mérite d'être envisagé, sous réserve de la généralisation d'une formation approfondie aux diverses méthodes contraceptives susceptibles d'être proposées à chacune.
Quatorzième recommandation - La délégation est favorable à l'institution d'une consultation gratuite, avec une sage-femme ou un médecin, pour informer les mineures en matière de contraception, dans des conditions leur garantissant la plus totale discrétion.
Quinzième recommandation - La délégation recommande :
- que l'organisation des séances d'éducation à la sexualité et d'information sur l'égalité prévues par le code de l'éducation soit inscrite dans les lettres de mission des chefs d'établissement de l'enseignement secondaire, et que les moyens nécessaires leur soient attribués à cet effet;
- que ces séances fassent l'objet d'un suivi.
Seizième recommandation - La délégation est favorable au maintien, par le Sénat, du principe inscrit à l'article 3 bis du projet de loi par l'Assemblée nationale, selon lequel toute personne a le droit d'être informée sur les méthodes contraceptives et d'en choisir une librement.
Dix-septième recommandation - La délégation souhaite que le code du travail prévoie un régime d'autorisation d'absences pour les salariées bénéficiant d'une assistance médicale à la procréation, et empêche toute discrimination à l'embauche à l'encontre des femmes engagées dans un processus de PMA.
Dix-huitième recommandation - La délégation est favorable au maintien, par le Sénat, du principe inscrit dans le projet de loi par l'Assemblée nationale à l'article 31, selon lequel toute personne a le droit d'être informée sur les méthodes abortives et d'en choisir une librement.
Dix-neuvième recommandation - La délégation soutient l'extension aux centres de santé de la possibilité de pratiquer des IVG instrumentales, adoptée en première lecture à l'Assemblée nationale.
Vingtième recommandation - La délégation recommande l'existence d'un centre pratiquant des IVG dans chaque hôpital, ce qui implique :
- la mise en place d'unités fonctionnelles, voire de services dédiés au sein des hôpitaux ;
- le recrutement de professionnels investis, formés et compétents.
Vingt-et-unième recommandation - La délégation est favorable au maintien de la disposition, adoptée par l'Assemblée nationale à l'article 38 du projet de loi, concernant l'élaboration, dans chaque région, d'un plan d'action pour l'accès à l'IVG par l'agence régionale de santé.
La délégation recommande également un suivi de la pratique des IVG en milieu hospitalier par les ARS.
Vingt-deuxième recommandation - La délégation est favorable à la revalorisation du statut des praticiens exerçant dans les centres d'IVG et à un assouplissement des conditions de durée de service minimale s'imposant à ces praticiens.
Vingt-troisième recommandation - La délégation souhaite que la pratique par les sages-femmes des IVG médicamenteuses soit assortie d'une convention avec des centres référents qui pratiquent les IVG, afin d'assurer la qualité, la sécurité et le respect des femmes qui demandent une interruption de grossesse et de leur garantir le libre choix de la méthode d'IVG.
Vingt-quatrième recommandation - La délégation demande que la première demande d'IVG ne soit pas obligatoirement recueillie par un médecin.
Vingt-cinquième recommandation - La délégation soutient la suppression du délai de réflexion d'une semaine entre la première et la seconde consultation pour une interruption volontaire de grossesse, adoptée en première lecture à l'Assemblée nationale.
Vingt-sixième recommandation - La délégation est favorable à l'amélioration de la procédure de prise en charge de tous les actes liés à l'IVG pour les mineures .
Vingt-septième recommandation - La délégation souhaite qu'une campagne nationale d'information permette de mettre en valeur le rôle central des sages-femmes comme partenaires indispensables de la santé des femmes tout au long de leur vie, même en dehors des périodes de grossesse et d'allaitement, et de sensibiliser les femmes à leurs compétences en matière de contraception et de dépistage de certains cancers.
Vingt-huitième recommandation - La délégation souhaite que le suivi gynécologique des femmes homosexuelles fasse l'objet d'une attention particulière et que les professionnels de santé soient sensibilisés à l'existence d'une sexualité féminine non hétérosexuelle.
EXAMEN EN DÉLÉGATION
Sous la présidence de Mme Chantal Jouanno, présidente, la délégation a examiné le jeudi 2 juillet 2015 le rapport d'information et les propositions de recommandations de Mmes Annick Billon et Françoise Laborde.
Mme Chantal Jouanno , présidente . - Mes chers collègues, nous allons procéder à l'examen du rapport d'Annick Billon et Françoise Laborde sur le projet de loi de modernisation de notre système de santé. Je rappelle que le projet de loi initial comportait essentiellement des dispositions sur l'IVG médicamenteuse et sur les compétences des sages-femmes. Les deux co-rapporteures y ont travaillé en étendant le sujet à des problématiques plus vastes, et elles ont eu raison de choisir cette perspective, car leur rapport établit en quelque sorte un « panorama » de la santé des femmes en 2015 même si, bien sûr, il n'était pas possible d'y traiter tous les aspects de ce sujet très large.
Les recommandations dont ce rapport est assorti sont donc très diverses et vont bien au-delà du contenu stricto sensu du texte qui nous est soumis.
Par ailleurs, l'Assemblée nationale a considérablement enrichi ce projet de loi et a adopté des dispositions très importantes, s'agissant de l'IVG et de la lutte contre la maigreur excessive ; certaines des recommandations que nous soumettent nos collègues rapporteures visent d'ailleurs à les soutenir en demandant leur maintien par le Sénat.
Je termine en précisant que le projet de loi de modernisation de notre système de santé sera examiné par la commission des affaires sociales le 22 juillet et sera inscrit à notre ordre du jour en septembre.
Mme Annick Billon , co-rapporteure . - Madame la présidente, mes chers collègues, je vais tout d'abord vous présenter les méthodes de travail que nous avons retenues pour l'élaboration de ce rapport.
Depuis le mois de janvier, nous travaillons sur le projet de loi de modernisation de notre système de santé dont peu de dispositions, à l'origine, comme vous l'avez rappelé, Madame la présidente, concernaient spécifiquement les femmes. Il s'agissait principalement de la contraception d'urgence pour les élèves du second degré ainsi que des compétences des sages-femmes en matière d'IVG médicamenteuse, de vaccination et de prescription de substituts nicotiniques aux femmes enceintes et à leur entourage.
Pour aller plus loin dans le domaine plus global de la santé des femmes, des chercheurs et des spécialistes sont intervenus devant nous sur des sujets diversifiés : cancer, maladies cardiovasculaires et métaboliques, contamination par le VIH et les IST, suivi gynécologique des femmes en situation de précarité, contraception et conséquences sur la santé maternelle et infantile des risques environnementaux.
Nous avons aussi eu une table ronde sur l'IVG en janvier, au moment du quarantième anniversaire de la loi Veil, qui a associé des responsables de centres d'orthogénie, l'Ordre des sages-femmes et des responsables d'associations, plus particulièrement du Planning familial.
Nous sommes conscientes de n'avoir pas abordé tous les aspects de la santé des femmes, mais nous avons essayé d'enrichir l'information de la délégation sur un nombre de thèmes assez représentatifs de ce sujet.
L'Assemblée nationale a adopté en première lecture des dispositions importantes, notamment en matière d'IVG, pour supprimer le délai de réflexion d'une semaine conditionnant l'accès à une IVG, pour introduire dans le projet de loi un dispositif complet destiné à améliorer la lutte contre la maigreur excessive et pour prévoir le principe de parité dans les instances dirigeantes des institutions compétentes en matière de santé.
Ces nouvelles dispositions nous paraissent correspondre aux préoccupations de la délégation et nous vous proposerons de les soutenir.
Le rapport que nous vous soumettons est axé sur deux constats :
- il semble possible de privilégier une approche de la santé qui prenne mieux en compte les spécificités des femmes ;
- les acquis, en matière de santé sexuelle et reproductive, doivent être consolidés.
Certaines des recommandations que nous vous proposons consistent à demander le maintien de dispositions adoptées par l'Assemblée nationale en première lecture.
Mme Françoise Laborde , co-rapporteure . - Je vais vous présenter la première partie du rapport qui s'intitule : « Pour une approche de la santé des femmes qui prenne mieux en compte les spécificités féminines ».
En premier lieu, notre rapport revient sur quatre idées reçues sur la santé des femmes.
Première idée reçue : les femmes ont, certes, une espérance de vie plus longue (85 ans contre 78 pour les hommes), mais les statistiques sont formelles : l'avantage comparatif est beaucoup moins élevé si l'on considère l'espérance de vie en bonne santé, c'est-à-dire sans limitation d'activité ni incapacités majeures : 62,7 ans pour les hommes ; 63,6 ans pour les femmes. Les femmes ont la perspective de vivre pendant 21 ans avec des limitations d'activité, contre 16 ans pour les hommes. Ces chiffres traduisent des difficultés de santé particulières pour les femmes âgées.
Deuxième idée reçue : les risques liés aux maladies cardiovasculaires pour les femmes sont insuffisamment connus. Même si le nombre de décès dus à ces maladies reste plus élevé pour les hommes, elles sont la première cause de mortalité pour les femmes et tuent huit fois plus que le cancer du sein.
Selon la Fédération française de cardiologie, la prise en charge d'un infarctus pour les femmes est souvent trop tardive. Le diagnostic chez les femmes semble à certains égards plus complexe car les symptômes sont souvent différents. Ce constat d'une fragilité méconnue des femmes nous a conduites à formuler une recommandation visant à améliorer la formation des professionnels de santé et à sensibiliser les femmes et leur entourage par une campagne d'information. Il s'agit de la recommandation n° 1.
Troisième idée reçue : en matière de cancer, le vrai danger pour les femmes est le cancer du poumon, qui sera plus mortel en 2016 que le cancer du sein.
Dans ce domaine du cancer, il semble que les femmes soient plus sensibles que les hommes aux messages de prévention et d'éducation à la santé et qu'elles soient plus raisonnables en matière de dépistage. Des progrès peuvent toutefois encore être accomplis en matière de prévention du cancer du col de l'utérus, selon la présidence de l'Institut national du cancer (INCa) : la recommandation n° 2 vise à accroître la sensibilisation à la nécessité de procéder régulièrement au dépistage de ce cancer.
Quatrième idée reçue : les femmes ne sont pas à l'abri des comportements à risques et l'augmentation du tabagisme féminin semble être une spécificité française. Il s'agit d'un véritable fléau, directement responsable de l'augmentation de la mortalité des femmes par cancer du poumon, alors que cette cause de mortalité a diminué pour les hommes.
Une prévention précoce est donc d'autant plus indispensable que, selon la Direction de la recherche, de l'évaluation et des statistiques du ministère de la Santé (DREES), une femme sur six fumait encore quotidiennement, en 2010, au cours du troisième trimestre de sa grossesse. La France serait le pays d'Europe où le nombre de femmes qui fument pendant le dernier trimestre de la grossesse est le plus élevé ! Or le sevrage tabagique semble plus difficile pour les femmes, selon le professeur Dautzenberg, pneumologue et tabacologue, que nous avons auditionné.
D'où notre recommandation n° 3 visant à une prévention précoce du tabagisme féminin, qui peut passer par une campagne d'information ciblée sur les femmes et par un suivi personnalisé des femmes enceintes consommant du tabac, comme le propose de manière opportune l'Assemblée nationale à l'article 33 bis du projet de loi.
En second lieu, l'autre constat auquel nos travaux nous ont conduites est que certains risques spécifiques aux femmes semblent insuffisamment connus, à la fois des professionnels de santé et du public.
Il apparaît tout d'abord qu'en matière de violences sexuelles, dont les conséquences sur la santé sont évidemment considérables et très diversifiées, le repérage des victimes par les professionnels de santé puisse être amélioré. En effet, d'après les spécialistes, ce repérage est rendu compliqué par le comportement des victimes elles-mêmes, qui peut déstabiliser les praticiens.
Nous proposons donc une formation plus adaptée des professionnels de santé, qui comprenne les aspects juridiques des violences sexuelles : voies de signalement, importance des certificats médicaux de coups et blessures et notion d'incapacité totale de travail (ITT). Il s'agit de la recommandation n° 4.
La plus grande vulnérabilité des femmes aux troubles musculo-squelettiques impose à notre avis une véritable réflexion sur la pénibilité spécifique subie par les femmes au travail, comme l'a déjà relevé notre délégation à diverses reprises, et notamment, pour citer le rapport le plus récent, à l'occasion de l'examen en 2013 de la loi sur les retraites : il s'agit de la recommandation n° 5.
La menace croissante que constitue, pour les femmes, la contamination par le VIH doit absolument être mieux connue. Il faut le marteler : 51 % des personnes vivant avec le VIH et le sida dans le monde sont des femmes.
Or la politique de prévention et d'information du public est axée sur la contamination au cours de rapports homosexuels et sur le danger lié aux échanges de seringues. Pourtant, d'après les personnes que nous avons auditionnées, le corps médical semble insuffisamment conscient de la vulnérabilité des femmes de plus de 50 ans, notamment parce qu'elles sont supposées n'avoir pas de vie sexuelle, surtout quand elles vivent seules... C'est pourquoi notre recommandation n° 6 concerne la réorientation de la politique de prévention et de sensibilisation du public vers les femmes, en particulier de plus de 50 ans.
Autre danger sur lequel l'alerte pourrait être améliorée : d'après la professeure Karine Clément, directrice de l'Institut de cardio-métabolisme et de nutrition (ICAN), que nous avons auditionnée, les risques particuliers liés à l'hypertension et au diabète, notamment au diabète gestationnel, sont insuffisamment connus et justifient un renforcement de l'information à cet égard des femmes enceintes et de leur entourage. Tel est l'objet de la recommandation n° 7.
En ce qui concerne les risques environnementaux, qui justifient un effort particulier en matière de santé maternelle et infantile, il faut, là aussi, faire un effort d'information et de sensibilisation. On sait en effet que l'exposition à des substances nocives au cours des périodes prénatale et périnatale et pendant l'adolescence a des conséquences tout au long de la vie.
Le bisphénol A et les perturbateurs endocriniens sont bien sûr un exemple frappant de ces dangers. Malheureusement, ces exemples n'épuisent pas la longue liste des produits toxiques auxquels nous sommes exposés, et plus particulièrement nos enfants. La liste des composants entrant dans la fabrication de certains produits de toilette pour enfants est inquiétante ! Il nous a donc semblé souhaitable de vous proposer le renforcement de l'information des femmes enceintes, des parents et de tous les professionnels en contact avec de jeunes enfants à la toxicité de certains produits. Tel est le sens de la recommandation n° 8.
Venons-en à la lutte contre la maigreur excessive, qui touche une majorité de filles mais qui est aussi un danger pour les hommes. Il s'agit là d'un impératif de santé publique, qui a fait l'objet d'un dispositif complet adopté par l'Assemblée nationale en première lecture. À bien des égards, ces dispositions rejoignent le constat établi dans le rapport sur l'hypersexualisation des petites filles de notre présidente Chantal Jouanno.
Nous vous proposons donc, par la recommandation n° 9, de demander le maintien par le Sénat du dispositif adopté dans ce domaine par l'Assemblée nationale.
Nous nous sommes aussi intéressées à la situation des femmes en situation de précarité, qui cumulent deux vulnérabilités : le fait d'être des femmes et le fait de n'avoir pas de domicile.
Leur éloignement des soins, et plus particulièrement des soins gynécologiques, les fait dépendre des associations en raison d'une certaine inadaptation des structures institutionnelles à leurs besoins. Ce constat souligne l'importance du maintien des financements attribués par l'État à ces associations : tel est l'objet de la recommandation n° 10.
La préparation de ce rapport nous a conduites à constater que les recherches biomédicales et l'exercice de la médecine ne sont pas exempts de stéréotypes, voire de clichés. Nous nous sommes interrogées sur l'existence d'une sous-représentation des femmes dans les essais thérapeutiques et, nous référant au titre d'un article paru dans un quotidien en ligne, sur le fait que la médecine puisse à certains égards être qualifiée de « sexiste ».
Selon un récent rapport de l'INSERM, les recherches de biologie et de médecine sont fondées sur l'idée que le corps mâle est le « prototype » de l'être humain. De fait, pendant longtemps, les essais cliniques se sont fondés sur des sujets masculins, au motif - pertinent d'ailleurs - que ces essais induisaient des risques pour les femmes susceptibles d'être enceintes.
D'après les spécialistes, il serait plus facile de tester les souris mâles que les souris femelles, soumises au rythme hormonal. Ainsi, pour obtenir dix souris femelles au même stade du cycle, il faudrait en fait en tester le double...
Le résultat est que, comme l'a relevé la professeure Karine Clément, spécialiste des maladies cardio-métaboliques et du diabète, on parle d' evidence based medecine , mais on devrait plutôt dire : male evidence based medecine .
D'où une prise en compte insuffisante des spécificités de certaines pathologies chez la femme, tant au niveau de la recherche qu'au niveau clinique, dont les maladies cardiovasculaires dont nous avons déjà parlé offrent un exemple frappant.
Mais, il faut le souligner, les hommes sont, eux aussi, victimes de ces stéréotypes médicaux, si l'on se réfère par exemple à l'ignorance longtemps répandue de l'ostéoporose et de l'anorexie chez les hommes.
Les Américains sont intervenus contre ce risque de démarche stéréotypée en matière de médecine et de recherche biomédicale en obligeant les responsables de projets de recherche financés sur fonds publics à recruter des sujets féminins pour tous les essais cliniques, à condition que ces femmes aient accès à une forme de contraception.
Notre recommandation n° 11 propose que les recherches mettant en évidence les différences entre hommes et femmes soient encouragées et que les chercheurs et les soignants soient mieux sensibilisés aux spécificités que présentent les femmes s'agissant de certaines pathologies.
Par ailleurs, l'égal accès des femmes et des hommes aux postes de responsabilité dans les agences sanitaires nationales et dans les agences régionales de santé, l'encouragement des carrières de chercheures et de l'orientation des filles vers les carrières scientifiques peuvent permettre à terme une meilleure prise en compte des spécificités des femmes en matière de santé.
Tel est le sens de la recommandation n° 12 que nous vous soumettons.
Mme Annick Billon , co-rapporteure . - Je vais vous présenter la seconde partie de notre rapport. Il semble que les acquis, en matière de santé sexuelle et reproductive, doivent être consolidés.
S'agissant tout d'abord de la contraception, les difficultés d'accès aux méthodes contraceptives et à une information complète dans ce domaine pour certaines femmes et jeunes filles, ainsi que la formation probablement perfectible des professionnels de santé à la diversité des méthodes existant actuellement, nous ont conduites à formuler plusieurs recommandations dans ce domaine.
Rappelons que le dispositif initial du projet de loi supprime la double condition de situation de détresse caractérisée et d'absence d'accessibilité immédiate d'un médecin, d'une sage-femme ou d'un centre de planification pour autoriser les infirmiers des établissements du second degré à administrer aux élèves mineures et majeures une contraception d'urgence.
Ce dispositif va dans le bon sens et peut contribuer à éviter la détérioration de situations potentiellement très graves.
Cependant, comme l'a souligné la co-présidente du Mouvement français pour le planning familial (MFPF) lors de notre table ronde du 15 janvier 2015, ce dispositif n'apporte pas toutes les réponses aux questions que pose l'accès à la contraception des très jeunes femmes, plus particulièrement pour deux catégories : les élèves non scolarisées ainsi que les jeunes femmes de 18 à 25 ans, qui n'ont pas accès à la contraception gratuite en centres de planification, réservée aux mineures.
C'est pour répondre à ces situations que nous vous proposons d'envisager la possibilité, pour les médecins, de distribuer gratuitement une contraception à leurs patientes, sous réserve de la généralisation d'une formation approfondie aux nouvelles méthodes de contraception. C'est l'objet de la recommandation n° 13.
La délégation s'est depuis longtemps prononcée pour qu'une véritable politique de santé sexuelle soit mise en place à destination des mineures, qui leur permette un accès à la contraception, au dépistage et aux soins. Or, trop souvent, les jeunes femmes craignent le sida, mais relativement peu la grossesse, comme cela a été souligné au cours de la table ronde du 15 janvier dernier. C'est pourquoi nous sommes d'avis d'organiser une consultation gratuite, avec une sage-femme ou un médecin, pour informer les mineures en matière de contraception, dans des conditions leur garantissant la plus totale discrétion. C'est le sens de la recommandation n° 14.
La sensibilisation des jeunes, en milieu scolaire, aux questions de santé sexuelle participe pleinement à l'objectif de prévention. Or, les trois séances annuelles prescrites par le code de l'éducation se limitent le plus souvent à une séance au cours de la scolarité, généralement en classe de quatrième ou de troisième.
Nous souhaitons, en cohérence avec le précédent rapport d'information de la délégation sur la proposition de loi renforçant la lutte contre le système prostitutionnel, que les chefs d'établissement de l'enseignement secondaire organisent obligatoirement les séances d'éducation à la sexualité et d'information sur l'égalité prévues par le code de l'éducation, que les moyens nécessaires leur soient attribués à cet effet, et que ces séances fassent l'objet d'un suivi. Tel est l'objet de la recommandation n° 15.
Enfin, l'article 3 bis , inséré dans le texte adopté par la commission des affaires sociales de l'Assemblée nationale, améliore l'information sur les méthodes contraceptives en en faisant un droit. Cette information incombe à tout professionnel de santé dans le cadre de ses compétences et dans le respect des règles professionnelles qui lui sont applicables. Ceci va de pair avec notre recommandation concernant la formation à la diversité des méthodes contraceptives susceptibles d'être conseillées à chaque patiente.
Nous le savons, la liberté des femmes de maîtriser leur fécondité va de pair avec leur consentement libre et éclairé, ce qui suppose une véritable éducation thérapeutique du patient. Le dispositif du nouvel article 3 bis s'inscrit pleinement dans cet esprit et nous souhaitons qu'il soit adopté en l'état par le Sénat : c'est l'objet de la recommandation n° 16.
Venons-en maintenant à un sujet qui ne fait pas partie des dispositions initiales du texte examiné, mais qui entre pleinement dans notre problématique, à savoir ce que nous avons appelé le « parcours du combattant » des femmes engagées dans un processus de PMA.
Plus de 23 000 bébés naissent chaque année en France dans le cadre d'une procréation médicalement assistée (PMA), ce qui représente 2,8 % des naissances et 21,5 % des accouchements multiples.
Depuis la première fécondation in vitro (FIV) réussie en France, en 1982, ce sont environ 300 000 enfants qui sont nés à la suite d'une PMA. L'assistance médicale à la procréation n'est donc plus un phénomène marginal. Une étude de l'INSERM, publiée en 2012, évalue à 10 % la proportion des couples concernés par l'infertilité.
Or, si la loi garantit aux donneuses d'ovocytes des autorisations d'absence, aucune disposition ne protège les femmes engagées dans un processus de PMA. Il nous semble donc souhaitable de combler cette lacune en modifiant la législation de manière à prévoir, pour les salariées bénéficiant d'une assistance médicale à la procréation, un régime d'autorisation d'absence analogue à celui qui est prévu pour le suivi des grossesses et pour les donneuses d'ovocytes, et à empêcher que l'engagement dans un processus de PMA ne puisse entraîner de discrimination à l'embauche : c'est le sens de la recommandation n° 17.
Nous en arrivons maintenant aux dispositions relatives à l'interruption volontaire de grossesse, qui ont fait l'objet de vifs débats lors de l'examen en première lecture du texte à l'Assemblée nationale. Rappelons tout d'abord que, en dépit d'un arsenal juridique très protecteur - depuis la loi Veil du 17 janvier 1975, des lois successives ont permis une amélioration croissante du droit à l'IVG - des obstacles d'ordre pratique non négligeables fragilisent en France le droit à l'IVG.
Outre la fermeture de plus de 130 établissements de santé pratiquant des IVG depuis dix ans, mentionnons le manque croissant de moyens et de personnels formés et des délais d'attente parfois trop longs, imputables notamment au fait que la première consultation doive être réalisée par un médecin et au délai de réflexion de sept jours entre la première et la deuxième consultation.
L'article 31 du texte initial du projet de loi proposait d'étendre les compétences des sages-femmes à la pratique des interruptions volontaires de grossesse médicamenteuses et à la vaccination.
En première lecture, les députés ont renforcé ce dispositif par ce que nous considérons être des avancées.
D'une part, dans la même logique que la mesure symétrique adoptée en matière de contraception, les députés ont modifié l'article L. 2212-1 du code de la santé publique pour intégrer dans la future loi le principe du droit, pour toute personne, d'être informée sur les méthodes abortives et d'en choisir une librement. Nous vous proposerons, par la recommandation n° 18, de soutenir cette disposition pour qu'elle soit maintenue par le Sénat.
D'autre part, l'Assemblée nationale a étendu aux centres de santé la possibilité de pratiquer des IVG instrumentales, dans la logique du Programme national d'action présenté le 16 janvier 2015 par le ministère des affaires sociales pour améliorer l'accès à l'IVG. À notre sens, cette extension peut être analysée comme une mesure de plus pour offrir un égal accès à l'IVG. La recommandation n° 19 propose donc de soutenir ce dispositif pour favoriser l'égal accès à l'IVG sur le territoire.
Selon nous, il est aujourd'hui urgent de renforcer le service public hospitalier - le seul à même de garantir l'égalité d'accès des femmes à leur droit à la maitrise de leur grossesse. Il est important à ce stade de rappeler que la loi du 4 juillet 2001 relative à l'interruption volontaire de grossesse et à la contraception prévoit qu'il existe un centre ou un lieu pratiquant des IVG dans chaque hôpital. Or, les auditions ont confirmé que ce n'est pas le cas partout actuellement. Dans cet esprit, la recommandation n° 20 que nous vous proposerons d'adopter demande la mise en place d'unités fonctionnelles, voire de services hospitaliers dédiés au sein de chaque hôpital public.
Cette recommandation risquerait de constituer un voeu pieux s'il n'existait pas une véritable politique de contrôle de la pratique des IVG. C'est la raison pour laquelle nous souhaitons soutenir la disposition adoptée par l'Assemblée nationale qui recommande l'élaboration d'un plan d'accès à l'IVG dans chaque région, par l'agence régionale de santé, et que, par ailleurs, nous demandons la généralisation du contrôle de la pratique des IVG par les ARS : c'est le sens de la recommandation n° 21.
Parallèlement à la poursuite de la mise en place d'unités dédiées, nous considérons qu'il est indispensable de garantir des moyens nécessaires pour recruter des professionnels qui pratiquent les IVG. Rappelons que la pratique de l'IVG reposait principalement sur un militantisme hérité des luttes féministes « pionnières ». Les militants de la première heure arrivant en fin de carrière, la relève doit maintenant être assurée, faute de quoi, la situation risque de se dégrader.
Il est indispensable de conférer aux professionnels qui acceptent la pratique de l'IVG un statut convenable. Par la recommandation n° 22 que nous vous proposons d'adopter, nous souhaitons que soit engagée une réflexion sur la revalorisation du statut des praticiens exerçant dans les centres d'IVG.
Lors de la table ronde du 15 janvier dernier a par ailleurs été soulevé le risque que le recours à la sage-femme dans le cadre d'une IVG médicamenteuse devienne la solution face aux difficulté d'accéder à un centre pluridisciplinaire mieux outillé, au détriment du libre choix des femmes qui se verraient dans l'obligation de choisir cette méthode « par défaut », en quelque sorte.
L'un des médecins ayant participé à la table ronde du 15 janvier 2015 s'est également inquiété que le développement de l'IVG médicamenteuse en ville puisse déstabiliser, dans certaines régions, des unités ou services d'orthogénie, alors que ces derniers sont les mieux placés pour une prise en charge de qualité, grâce à leurs équipes pluridisciplinaires et parce que l'ensemble des méthodes peut être pratiqué, y compris les IVG médicamenteuses sans hospitalisation.
Nous avons été sensibles à ces remarques. C'est la raison pour laquelle nous vous proposons d'adopter une recommandation n° 23 afin que la pratique par les sages-femmes des IVG médicamenteuses soit assortie d'une convention avec des centres référents qui pratiquent les IVG, dans un souci de qualité, de sécurité et de respect des femmes qui demandent une interruption de grossesse et pour leur garantir le libre choix de la méthode d'IVG.
Nous en arrivons maintenant à la question des délais d'attente, cruciale pour assurer une intervention à un stade précoce. La Haute autorité de santé a d'ailleurs préconisé en 2001 un délai de cinq jours maximum entre l'appel d'une femme et l'obtention d'un rendez-vous. Or, des cas de délais d'attente de plus de quinze jours avant la première consultation sont signalés dans un rapport de l'IGAS de 2009.
Deux obstacles juridiques ont été identifiés par le Haut Conseil à l'Égalité entre les femmes et les hommes (HCE|fh), s'agissant de l'importance des délais imposés aux femmes avant une IVG : le fait que la première consultation doive être réalisée par un médecin et le délai de réflexion de sept jours entre la première et la deuxième consultation.
Concernant le premier point, la délégation estime nécessaire que la première demande d'IVG puisse être recueillie par un autre professionnel qu'un médecin : c'est l'objet de la recommandation n° 24.
La recommandation suivante, n° 25, vous propose de soutenir la suppression du délai de réflexion de sept jours en matière d'IVG, adoptée en première lecture à l'Assemblée nationale.
Rappelons que le délai de sept jours après la première consultation médicale est le plus long d'Europe. Selon les certains médecins ayant participé à la table ronde du 15 janvier dernier, ce délai est trop long, voire inutile, car dans la plupart des cas, la constatation de la grossesse a été faite bien en amont de la consultation médicale, et parce que les femmes ne prennent pas la décision d'avorter sans réfléchir. Nous sommes en accord avec certains participants à la table ronde du 15 janvier dernier : penser que les femmes doivent consulter un médecin pour prendre leur décision revient à les infantiliser.
S'agissant de la question, elle aussi cruciale, de la confidentialité et de l'accessibilité à l'IVG des mineures, même si le remboursement à 100 % de l'IVG a considérablement amélioré la situation, nous vous proposerons de réfléchir à la simplification et à l'extension de la procédure de prise en charge globale de tous les actes liés à l'IVG pour les mineures : c'est le sens de la recommandation n° 26.
Mme Françoise Laborde , co-rapporteure . - Nous terminerons l'exposé de ce rapport en abordant le rôle grandissant des sages-femmes, qui sont aujourd'hui des acteurs décisifs de la santé sexuelle et reproductive.
Les nouvelles responsabilités que le projet de loi confie aux sages-femmes sont en cohérence avec la formation très exigeante requise pour accéder à cette profession, dont l'exercice suppose de très importantes responsabilités.
Cette extension de compétences correspond à la pratique d'un métier qui évolue, faisant des sages-femmes des partenaires particulièrement importants de la santé des femmes alors que les gynécologues médicaux, hélas, disparaissent progressivement.
Les auditions nous ont convaincues de l'importance de leur rôle tout au long de la vie des femmes, pas seulement pendant les périodes de grossesse et d'allaitement, mais aussi en matière de prévention de certains cancers et de contraception. Nous vous proposons donc, par l'adoption de la recommandation n° 27, de demander le lancement d'une vaste campagne d'information pour mieux faire connaître les sages-femmes comme partenaires indispensables de la santé des femmes.
Mme Chantal Jouanno , présidente . - Avant d'examiner les recommandations proposées par nos co-rapporteures, auriez-vous des questions à leur poser sur le rapport ?
Mme Laurence Cohen . - Je voudrais remercier nos deux co-rapporteures, qui ont réalisé un très important travail, très complet, dont je tiens à souligner qu'il exprime bien nos convergences au sein de la délégation, par-delà nos divergences politiques.
J'en approuve l'ensemble des données et propositions concernant la santé des femmes et l'interruption volontaire de grossesse ; je précise que 130 centres d'IVG ont été fermés en dix ans, ce qui va de pair avec la politique de fermeture des maternités menée depuis trente ans, auxquelles ils sont souvent adossés.
La délégation aurait-elle prévu de s'intéresser plus particulièrement au traitement de l'ostéoporose ? Vous avez mentionné le fait que cette maladie concerne aussi des hommes. Mais ne pourrions-nous pas nous intéresser à la prise en charge de certains médicaments prescrits aux patientes atteintes d'ostéoporose ? Ces traitements semblent différer en fonction des médecins. Certaines femmes se voient prescrire des traitements hormonaux, d'autres pas. Dans ce domaine crucial de la santé des femmes, j'ai l'impression que l'on entend tout et son contraire. Or il paraîtrait que lorsqu'ils sont proposés, ces traitements, très onéreux, laissent un important « reste à charge » aux patientes. Des femmes, autour de moi, m'ont fait part de leurs interrogations sur ce sujet. Il est possible que les médecins aient des positions très différentes à l'égard de ces traitements en raison de recherches peut-être insuffisantes sur ce sujet. Il me semble que notre délégation devrait intervenir dans ce domaine.
Mme Chantal Jouanno , présidente . - Je vais laisser le soin aux co-rapporteures de vous répondre. Leur rapport, déjà très riche, ne pouvait pas aborder tous les aspects de la santé des femmes, même si le problème que vous évoquez est effectivement très important.
Mme Corinne Bouchoux . - Je félicite tout d'abord les co-rapporteures et la délégation pour ce très intéressant travail, détaillé, dans lequel je retrouve la richesse des informations recueillies au cours des auditions qui y ont été consacrées.
Il me semble toutefois que ce rapport ne s'intéresse pas au cas spécifique des femmes non-hétérosexuelles ; or, les homosexuelles, hormis celles issues de milieux privilégiés, sont moins suivies par des gynécologues, a fortiori quand elles n'ont pas eu d'enfant. De ce fait elles procèdent moins souvent au dépistage du cancer du sein. Au cours des consultations médicales, la question de leur orientation sexuelle n'est jamais évoquée : tout se passe comme si nous étions toutes hétérosexuelles... Il serait donc souhaitable, à mon avis, qu'il soit dit quelque part dans le rapport que le suivi gynécologique des femmes homosexuelles présente des spécificités. L'objectif est d'améliorer la prévention de certaines pathologies et d'attirer l'attention des professionnels sur l'intérêt d'évoquer avec leurs patientes la question de leur orientation sexuelle. Je précise que la Mutuelle générale de l'éducation nationale (MGEN) a réalisé une étude sur ce thème.
M. Roland Courteau . - Moi aussi, je voudrais féliciter les co-rapporteures pour leur excellent travail.
Je souscris complétement à la proposition de mettre en place une formation des professionnels de santé pour la prise en charge des violences sexuelles ; je croyais que cette formation de la chaîne des intervenants, et pas seulement des professionnels de santé, était déjà mise en oeuvre depuis l'adoption des lois du 9 juillet 2010 65 ( * ) et du 4 août 2014 66 ( * ) . Cette lacune prouve qu'il faut assurer un suivi régulier de l'application de ces lois.
L'offre de soins institutionnelle n'étant pas adaptée aux femmes en situation de précarité, j'adhère à la proposition d'attribuer plus de moyens financiers aux associations qui leur viennent en aide. Or ces moyens ont été considérablement réduits depuis une dizaine d'années Pourtant, ces associations font le travail de l'État : il est donc indispensable de les soutenir, faute de quoi elles vont disparaître, laissant les populations précaires sans autre solution d'accès aux soins.
Quant à la proposition du rapport d'organiser une formation à la sexualité et à l'égalité entre les sexes au sein des établissements scolaires, j'y souscris d'autant plus que, je le rappelle, j'avais déjà fait adopter, lors de l'examen de la future loi de juillet 2010, un volet « prévention » obligeant les chefs d'établissement à mettre en place plusieurs séances par an sur les notions d'égalité entre les garçons et les filles, sur la lutte contre les préjugés sexistes ainsi que les stéréotypes, les discriminations et les violences. Or, je constate que ces dispositions du code de l'éducation, pourtant gravées dans le marbre de la loi, n'ont jamais, à ma connaissance, fait l'objet d'instructions auprès des chefs d'établissement. Je renouvelle donc mon intérêt pour un suivi rigoureux de l'application des lois votées pour lutter contre les violences faites aux femmes.
Mme Brigitte Gonthier-Maurin . - J'ajoute mes félicitations à celles de mes collègues quant à la qualité de ce rapport.
Je reviens sur la proposition de Corinne Bouchoux d'alerter sur la situation particulière des lesbiennes : si l'on considère que les difficultés qu'elle a soulevées à propos du suivi gynécologique des femmes homosexuelles est un « angle mort » de la politique de santé publique, il faut à mon avis en faire une recommandation de la délégation.
Ce rapport va nous être très utile mais ses recommandations vont se heurter aux difficultés relatives à leur financement et aux moyens susceptibles d'être consacrées aux problèmes que nous pointons. Des centres IVG ferment, nous le savons bien, et des associations rencontrent des difficultés à accomplir leurs missions ! À titre d'exemple, le centre de santé de ma ville ferme toutes ses spécialités, dont celle de gynécologie. L'hôpital de secteur est concerné par un regroupement de l'offre de soins éloignant le service de gynécologie de Colombes à Clichy. Vous imaginez les conséquences sur la situation de certaines femmes ! Et je ne parle pas des femmes en situation précaire, dont le dénuement va être aggravé... Il nous faudra donc être particulièrement vigilants lors des débats sur le prochain PLFSS, car il s'agit d'un problème de santé publique...
Mme Françoise Laborde . - Je vais répondre à vos interrogations conjointement avec Annick Billon.
Le sujet des traitements hormonaux et de l'ostéoporose mérite sans doute, vous avez raison, une étude spécifique et pourrait faire l'objet d'un travail à plus long terme de notre délégation, à partir d'auditions spécifiques.
Je rappelle que peu de dispositions du projet de loi concernaient spécifiquement les femmes au moment du dépôt de ce texte à l'Assemblée nationale. Nous avons décidé, comme vous le savez, d'étendre notre champ d'étude à des thèmes tels que les maladies cardiovasculaires, le cancer, la situation des femmes en situation de précarité. Les questions concernant la ménopause et l'ostéoporose n'ont pas fait partie de notre champ d'investigation mais, comme le relevait tout à l'heure notre présidente, il était impossible de faire un travail vraiment complet sur le vaste sujet de la santé des femmes. Je suis d'accord avec vous : le sujet que vous évoquez mérite que nous nous y intéressions. Mais à mon avis, c'est un thème de travail en soi.
Mme Laurence Cohen . - Les gynécologues semblent proposer, ou non, des traitements hormonaux de substitution pour prévenir l'ostéoporose. Il faudrait savoir ce qui est à recommander et ce qui est dangereux.
S'agissant du calendrier, je rappelle que la commission des affaires sociales se réunit le 22 juillet pour commencer l'examen du projet de loi santé, qui devrait être inscrit à l'ordre du jour du Sénat à partir du 8 septembre. J'espère que nous disposerons du temps nécessaire, en séance publique, pour avoir des débats approfondis.
Mme Françoise Laborde , co-rapporteure . - Au cours des auditions, il nous a été indiqué que l'arrêt de traitements hormonaux de substitution aurait permis une certaine diminution du nombre de cancers du sein.
Mme Annick Billon , co-rapporteure . - Nous n'avons pas réalisé d'auditions sur ce sujet mais je suis moi aussi d'accord : il mérite en lui-même une étude approfondie.
Comme l'a fait remarquer notre collègue Roland Courteau, certaines recommandations reprennent des dispositions législatives existantes : or ces dispositions ne sont pas réellement appliquées. Les recommandations que nous vous soumettons rappellent qu'il existe des obligations légales, notamment en matière d'éducation à la sexualité et d'information sur l'égalité, et qu'il faut se donner les moyens de les mettre en application.
J'estime que la question de la fermeture des centres d'IVG doit être rapprochée de celle du délai de réflexion imposé aux femmes pour confirmer leur souhait de faire pratiquer une IVG. Ce délai, joint à l'éloignement de certains centres, contribue à limiter l'accès à l'IVG. La situation est encore plus difficile pour les femmes qui n'appartiennent pas aux catégories privilégiées.
Mme Françoise Laborde , co-rapporteure . - Je rejoins Annick Billon sur la nécessité de répéter inlassablement certaines obligations légales, au risque de la redondance parfois. Il faudrait aussi que nous demandions au ministère de l'Éducation nationale pourquoi tous les chefs d'établissement n'organisent pas les séances d'éducation à la sexualité et d'information à l'égalité prescrites par la loi.
Mme Joëlle Garriaud-Maylam . - Je voudrais intervenir sur la dépression, qui touche de nombreuses femmes. Cette fragilité a des répercussions considérables, entre autres conséquences, sur les enfants des familles monoparentales. Nous devrions nous prononcer pour la mise en place d'une écoute psychologique dédiée à destination de ces femmes, qui subissent une détresse terrible. Elles ont grand besoin d'une écoute spécifique, le ressenti d'un épisode dépressif semblant différent selon le sexe.
Mme Françoise Laborde , co-rapporteure . - En effet, le thème de la dépression est évoqué dans notre rapport comme l'un des aspects de la vulnérabilité particulière des femmes, en lien avec les difficultés économiques et sociales, souvent très graves, subies par les femmes. Cette fragilité fait donc partie de nos constats relatifs à la santé des femmes. Il ne nous a cependant pas semblé qu'elle devait faire l'objet d'une recommandation spécifique.
Mme Chantal Deseyne . - Qu'en est-il de l'obésité et du surpoids, qui sont en augmentation et touchent particulièrement les femmes ? Ils ne font pourtant pas l'objet d'une recommandation.
Mme Françoise Laborde , co-rapporteure . - Ces sujets sont abordés à travers les maladies cardiovasculaires, qui font l'objet d'une recommandation.
Mme Chantal Jouanno , présidente . - Nous allons maintenant procéder à l'examen des recommandations qui nous ont été présentées par les co-rapporteures au cours de leurs interventions.
La recommandation 1 est adoptée à l'unanimité, après ajout d'une précision selon laquelle la campagne d'information sur les risques liés aux maladies cardiovasculaires pour les femmes est mise en oeuvre à l'échelle nationale.
Les recommandations 2 sur la sensibilisation au dépistage du cancer du col de l'utérus et 3 concernant la nécessité d'une campagne d'information sur le danger que représente le tabagisme pour les femmes sont adoptées à l'unanimité après adoption d'amendements de même objet.
Mme Chantal Jouanno , présidente . - Nous en venons à la recommandation 4 concernant la nécessité d'une prise en charge précoce des problèmes de santé causés par les violences sexuelles.
Mme Brigitte Gonthier-Maurin . - Je souhaite qu'il soit précisé que les professionnels de santé doivent être formés non seulement à la notion d'incapacité totale de travail, mais aussi à celle d'incapacité partielle.
La recommandation, ainsi amendée, est adoptée à l'unanimité.
Après un débat entre Chantal Deseyne, Françoise Laborde et Laurence Cohen sur les spécificités de la pénibilité subie par les femmes au travail, la délégation adopte à l'unanimité la recommandation 5.
La recommandation 6 concernant la vulnérabilité des femmes au virus du VIH et au sida est adoptée à l'unanimité après avoir été étendue par amendement à la contamination par les IST.
La recommandation 7 sur l'information relative au diabète gestationnel est adoptée à l'unanimité, de même que les recommandations 8 sur une meilleure sensibilisation aux enjeux de la santé environnementale, 9 sur la lutte contre la maigreur excessive et 10 sur le financement des associations assurant le suivi médical des femmes en situation de précarité.
Mme Chantal Jouanno , présidente . - Nous en venons à la recommandation 11 encourageant la prise en compte des spécificités féminines dans la recherche en médecine et en biologie.
Mme Vivette Lopez . - je souhaite m'abstenir sur cette recommandation.
La recommandation 11 est adoptée à la majorité des présents et des représentés.
La recommandation 12 sur l'égal accès des femmes et des hommes aux conseils d'administration et aux conseils de surveillance des agences régionales de santé et des agences sanitaires nationales et sur l'orientation des jeunes filles vers les filières scientifiques est adoptée à l'unanimité après adoption d'un amendement rédactionnel de Joëlle Garriaud-Maylam.
Mme Chantal Jouanno , présidente . - Nous abordons la recommandation 13 sur la distribution gratuite, par les médecins, de contraceptifs.
Mme Vivette Lopez . - je souhaite m'abstenir sur cette recommandation.
La recommandation 13 est adoptée à la majorité des présents et des représentés.
La recommandation 14 relative à l'instauration d'une consultation gratuite sur la contraception est adoptée à l'unanimité.
Mme Chantal Jouanno , présidente . - Nous en venons à la recommandation 15 sur l'organisation, par les chefs d'établissement de l'enseignement secondaire, des séances d'éducation à la sexualité et d'information sur l'égalité.
Mme Corinne Bouchoux . - Il me semble que cette recommandation devrait renvoyer aux lettres de mission adressées aux chefs d'établissement, de sorte que ces séances fassent partie de leurs objectifs.
Mme Vivette Lopez . - Je trouve contestable de recommander l'attribution de moyens pour l'organisation de ces séances alors que par ailleurs les moyens manquent pour les enseignements que l'on peut considérer comme fondamentaux !
Mme Corinne Bouchoux . - Il s'agit d'une obligation prévue par la loi, qui dispose que ces séances ont lieu trois fois par an.
Mme Annick Billon . - L'IVG concerne parfois de très jeunes filles ! Elles ont parfois dans une ignorance totale de leur anatomie et des moyens contraceptifs disponibles... Il est indispensable qu'elles disposent d'une information que leur famille n'est pas toujours prête à leur donner.
Mme Vivette Lopez . - Est-ce vraiment à l'Éducation nationale de prendre cette information en charge ?
Mme Annick Billon . - Les parents ne sont pas toujours les mieux placés pour aborder ces sujets sensibles avec leurs enfants. Pour moi, ces séances sont vraiment une priorité.
Mme Françoise Laborde . - La loi est formelle : ces séances devraient être obligatoirement organisées. C'est la responsabilité des chefs d'établissement de le faire, de même qu'ils ont la responsabilité d'établir les emplois du temps. La loi prévoit trois séances par an, rappelait Corinne Bouchoux : une serait déjà un net progrès...
M. Roland Courteau . - J'ai pris part personnellement à l'introduction, dans le code de l'éducation, de ces séances d'information sur l'égalité. Elles sont en effet indispensables ; or depuis l'adoption de la loi de juillet 2010, j'ai moi-même constaté que les chefs d'établissement n'avaient pas toujours reçu d'instruction à cet égard. Pourtant les partenaires, notamment associatifs, pour les animer sont très compétents et font un très bon travail quand on les sollicite.
Mme Vivette Lopez . - je souhaite m'abstenir sur cette recommandation.
La recommandation 15, amendée suivant la suggestion de Corinne Bouchoux, est ensuite adoptée à la majorité des présents et des représentés.
Puis les recommandations 16 sur le droit à l'information en matière de contraception, 17 sur la nécessité de prévoir un régime légal d'autorisation d'absences pour les femmes engagées dans un processus de PMA, 18 sur le droit à l'information en matière d'IVG et sur le principe du libre choix de la méthode, et 19 sur l'extension de la pratique des IVG instrumentales aux centres de santé sont adoptées à l'unanimité.
Mme Chantal Jouanno , présidente . - Nous en venons à la recommandation 20 sur la nécessité de mettre en place effectivement un centre d'IVG par hôpital.
Mme Joëlle Garriaud-Maylam . - Compte tenu des difficultés auxquels sont exposés les hôpitaux pour faire face à toutes leurs missions et au manque de moyens auxquels ils sont confrontés, peut-être n'est-ce pas une priorité. La prise en charge de la douleur, par exemple, fait partie des priorités que je défends. Pour ma part, je vais m'abstenir sur ce point de la pratique des IVG à l'hôpital, car je ne me sens pas assez informée à cet égard. Mais que cette position ne soit pas interprétée de manière erronée : je ne mets pas en cause, bien sûr, le droit à l'IVG.
Mme Annick Billon . - Le nombre de centres pratiquant l'IVG dans les hôpitaux se réduit et cela affecte l'accès à l'IVG.
Mme Françoise Laborde . - Cette recommandation revient à demander l'application de la loi de 2001.
Mme Brigitte Gonthier-Maurin . - Nous touchons là une question fondamentale. Soit l'IVG est un droit qui doit être garanti, soit on considère que c'est une simple faculté reconnue aux femmes... On ne peut pas dire : « On fera des IVG quand on en aura les moyens ! ».
La recommandation 20 est adoptée à la majorité des présents et des représentés.
La recommandation 21 relative à la mise en place de plans régionaux pour l'accès à l'IVG est ensuite adoptée à l'unanimité, de même que les recommandations 22 sur la revalorisation du statut des praticiens exerçant dans les centres d'IVG, 23 concernant la pratique, par les sages-femmes, des IVG médicamenteuses et 24 permettant que la première demande d'IVG ne soit pas recueillie obligatoirement par un médecin.
Mme Chantal Jouanno , présidente . - Nous abordons la recommandation 25 concernant le maintien de la suppression du délai d'une semaine entre les deux premières consultations pour une IVG.
Mme Joëlle Garriaud-Maylam . - Je suis opposée à cette recommandation.
La recommandation 25 est alors adoptée à la majorité des présents et des représentés.
Les recommandations 26 concernant l'amélioration de la prise en charge, pour les mineures, de tous les actes médicaux liés à l'IVG et 27 concernant la nécessité de mieux faire connaître les compétences des sages-femmes sont ensuite adoptées à l'unanimité.
Mme Chantal Jouanno , présidente . - Nous en arrivons à la recommandation dont Corinne Bouchoux a pris l'initiative sur le suivi gynécologique des femmes homosexuelles.
Je vous propose la rédaction suivante : « La délégation souhaite que le suivi gynécologique des femmes homosexuelles fasse l'objet d'une attention particulière et que les professionnels de santé soient sensibilisés à l'existence d'une sexualité féminine non hétérosexuelle ».
Cette formulation vous convient-elle ?
Mme Corinne Bouchoux . - Cette rédaction reflète l'esprit dans lequel je suis intervenue. Je pense que c'est à la délégation de porter ce message. Il s'agit d'un enjeu de santé publique.
Mme Chantal Jouanno , présidente . - Je propose que cette recommandation devienne la recommandation 28, conformément à la méthode retenue pour les autres recommandations, numérotées selon l'ordre dans lequel elles ont abordées dans le rapport.
Venons-en maintenant au titre du rapport. Annick Billon propose : Femmes et santé, les enjeux d'aujourd'hui . Qu'en pensez-vous ?
Je ne vois pas d'objection. Je pense que ce titre, lui aussi, est adopté à l'unanimité.
Nous en avons donc fini avec l'examen du rapport de nos collègues Annick Billon et Françoise Laborde, que je remercie une nouvelle fois.
Au terme de cet échange de vues, la délégation adopte l'ensemble du rapport d'information, intitulé Femmes et santé, les enjeux d'aujourd'hui , assorti de ses vingt-huit recommandations.
ANNEXE I - Lettre de saisine du Président de la commission des affaires sociales

ANNEXE II - La cohorte e3n : 100 000 femmes françaises - analyse du rôle de certains facteurs dans la survenue des cancers de la femme
|
PRÉSENTATION DE LA COHORTE E3N L'étude E3N, ou Étude Épidémiologique auprès de femmes de l'Éducation Nationale, s'appuie sur une cohorte prospective portant sur environ 100 000 femmes volontaires françaises, adhérentes à la MGEN, nées entre 1925 et 1950 et suivies depuis 1990. Cette enquête a été initiée par Françoise Clavel-Chapelon, directrice de recherche à l'Inserm. Elle est aujourd'hui dirigée par Marie-Christine Boutron-Ruault. 1. Objectifs de l'étude E3N L'étude E3N a pour objectif principal l'identification et l'analyse du rôle de certains facteurs dans la survenue des cancers de la femme. Les travaux de l'équipe E3N sont centrés sur l'étude des relations entre l'apparition des cancers et les caractéristiques des personnes et de leur environnement. Les recherches sont développées autour de deux grands axes : - l'épidémiologie descriptive qui a pour but de décrire l'importance du cancer en fonction de divers paramètres (âge, sexe, caractéristiques anthropométriques, antécédents génétiques...) ; - l'axe analytique qui vise à étudier les risques liés à notre environnement (tabac, alcool, nutrition, vie sexuelle, prise de traitements hormonaux...). 2. Le recueil des données
Les données relatives au mode de vie (alimentation, prise de traitements hormonaux, activité physique...) ainsi qu'à l'évolution de l'état de santé des participantes sont recueillies par auto-questionnaires. Dix auto-questionnaires ont été envoyés aux participantes depuis le démarrage de l'étude. Des données biologiques sont également intégrées à l'étude E3N grâce à une collection d'échantillons sanguins prélevés sur 25 000 volontaires et stockés à des fins d'analyses biologiques ultérieures. La constitution d'une biothèque d'échantillons de salive est aujourd'hui en cours. Cette collection permettra de récupérer l'ADN des femmes de la cohorte qui n'ont pas fourni de prélèvements sanguins. En avril 2011, près de 50 000 femmes ont fourni un prélèvement salivaire. 3. Une dimension européenne L'étude E3N est la composante française d' EPIC ( European Prospective Investigation into Cancer and Nutrition ), une étude portant sur les liens entre l'alimentation et le cancer, associant dix pays européens : l'Allemagne, le Danemark, l'Espagne, la France, la Grèce, la Hollande, l'Italie, la Norvège, le Royaume-Uni et la Suède. Coordonnée par le Centre International de Recherche sur le Cancer (Lyon), EPIC s'appuie sur une cohorte de plus de 500 000 personnes (hommes et femmes). 4. La production scientifique Depuis l'année 2002, l'étude E3N est entrée dans une phase de production et a engendré la publication de plus de 500 articles scientifiques. Plusieurs de ces travaux ont apporté un éclairage précis sur des problématiques de santé publique. L'étude E3N étudie en priorité les facteurs de risque du cancer du sein. De nombreux articles ont par exemple démontré que les traitements hormonaux de la ménopause (THM) et la consommation d'acide gras trans augmentent le risque de cancer du sein tandis que l'activité physique le diminue. Plus récemment, d'autres publications ont contribué à préciser les conditions dans lesquelles la vitamine D pourrait jouer un rôle protecteur vis-à-vis du cancer du sein. La cohorte E3N trouve également des applications au-delà du champ du cancer. En effet, la qualité des données recueillies et l'existence d'une biothèque permettant de mettre en parallèle des données épidémiologiques, médicales et biologiques se révèlent extrêmement précieuses pour l'étude d'autres pathologies comme l'asthme, le diabète et la thrombose veineuse. 5. D'E3N à E4 L'étude E4N vise à prolonger l'étude E3N en suivant les membres de la famille des femmes E3N?: pères de leurs enfants, enfants et petits-enfants. L'objectif de l' étude E4N est de mieux comprendre, dans l'apparition des maladies, ce qui relève de la part génétique, de l'environnement familial et de l'environnement extra-familial. Ce projet de recherche a été retenu au titre des «?Investissements d'avenir?» de l'ANR (Agence Nationale de la Recherche). À terme, la cohorte E4N , ou Étude Épidémiologique des Enfants de femmes de l'Éducation Nationale, constituera un outil de recherche intégrant les spécificités du mode de vie français. Elle permettra notamment d'étudier dans quelle mesure la santé d'un individu adulte se trouve influencée par l'exposition à des facteurs environnementaux lors de l'enfance. Source : http://www.e3n.fr/ |
ANNEXE III - Aménagements du code du travail susceptibles d'assurer une meilleure prise en compte de la situation des salariées engagées dans un processus de PMA
Insertion dans le code du travail, après l'article L. 1225-3, d'un nouvel article ainsi rédigé :
« Les articles L. 1225-1, L 1225-2 et L. 1225-3 sont applicables aux salariées bénéficiant d'une assistance médicale à la procréation conformément à l'article L. 2141-2 du code de la santé publique ».
Insertion dans l'article L. 1225-16 du même code, après le premier alinéa, d'un alinéa ainsi rédigé :
« La salariée bénéficiant d'une assistance médicale à la procréation conformément à l'article L. 2141-2 du code de la santé publique bénéficie d'une autorisation d'absence pour les actes médicaux nécessaires. »
ANNEXE IV - Comptes rendus
Comptes rendus des auditions de la délégation
Comptes rendus des auditions menées par Mmes Annick
Billon
et Françoise Laborde, co-rapporteures
Comptes rendus des auditions de la délégation67 ( * )
Thème :
Genre et cancers : la
situation en France
Audition de la professeure Agnès Buzyn, présidente de l'Institut national du cancer (INCa)
(15 janvier 2015)
Présidence de Mme Chantal Jouanno, présidente
Mme Chantal Jouanno, présidente . - J'ai l'honneur d'accueillir la professeure Agnès Buzyn, qui nous présentera ses réflexions sur les femmes et le cancer, dans le cadre de la préparation du projet de loi sur la santé. Notre délégation vient de désigner ses rapporteures sur ce texte, nos collègues Annick Billon et Françoise Laborde. Ce projet de loi, dont notre délégation a été saisie par la commission des affaires sociales, nous offre l'occasion de travailler de manière générale sur la santé des femmes, sans nous limiter aux articles du texte qui concernent directement notre délégation.
Professeure Agnès Buzyn, présidente de l'Institut national du cancer (INCa) . - Je vous remercie de m'avoir invitée sur un sujet qui m'a interpellée, car nous n'avions jamais abordé la question du cancer sous un angle genré. En termes d'épidémiologie, les hommes ont une incidence de cancer supérieure à celle des femmes, et la mortalité masculine est plus importante. Si, depuis trente ans, le nombre de cancers a doublé dans la population française, notamment à cause de son vieillissement, à partir de 2005, on constate que le taux d'incidence a diminué chez les hommes et qu'il s'est stabilisé chez les femmes. Ces tendances s'expliquent par le fait que les hommes ont réduit leur consommation de tabac et d'alcool, ce qui n'est pas le cas des femmes. Néanmoins, le taux de cancers du sein commence à baisser, grâce à la moindre utilisation du traitement hormonal substitutif de la ménopause.
Si l'on fait abstraction du tabagisme, les femmes sont plus sensibles aux messages de prévention et d'éducation à la santé. Elles sont plus soucieuses d'alimentation et de vie saines. Le taux de prévalence du tabagisme reste néanmoins très élevé, soit 33 % chez les femmes de 25 à 45 ans, notre pays se situant parmi les mauvais élèves dans ce domaine. Conséquence directe de ce phénomène, le nombre de cancers du poumon a augmenté de manière considérable chez les femmes : il a quadruplé en dix ans et devrait être l'an prochain plus mortel que le cancer du sein.
Concernant le dépistage, on constate que les femmes sont souvent plus raisonnables que les hommes. Il existe deux dépistages organisés dans la population, celui du cancer du sein et celui du cancer colorectal. Le taux de participation au dépistage du cancer du sein est de 52 %. Il est de 62 % si l'on prend en compte les femmes qui se font dépister en marge du programme, à titre individuel. C'est un bon chiffre, par rapport à l'objectif de 75 % fixé par l'Organisation mondiale de la santé (OMS). Le dépistage du cancer colorectal est recommandé tous les deux ans entre 50 et 74 ans. Il s'agit du troisième cancer chez les hommes, du deuxième chez les femmes. Le taux de participation au dépistage reste faible (32 %), alors que 18 000 personnes meurent chaque année d'un cancer colorectal. Les femmes se montrent toutefois plus raisonnables que les hommes, un écart de dix points séparant les deux courbes.
Nous avons prévu de mettre en place un troisième dépistage organisé, celui du cancer du col de l'utérus. Actuellement, 40 % des femmes se font dépister régulièrement, par un frottis effectué tous les trois ans, entre 25 et 70 ans. Cela reste insuffisant, d'autant que l'on doit prendre en compte des aspects socio-économiques, les franges les plus pauvres de la population n'ayant guère accès au dépistage. En revanche, le dépistage du cancer de la prostate ne relève pas de la même priorité : 50 % des cancers diagnostiqués le sont à tort, donnant lieu à des traitements inutiles avec des séquelles importantes en termes de qualité de vie. Autrement dit, sur le cancer, notre inquiétude concerne plus les hommes que les femmes.
Des études ont montré que les femmes allaient plus facilement chez le médecin. Il reste à étudier les stades de diagnostic pour voir s'ils sont plus précoces chez les femmes que chez les hommes. Cela permettrait de sensibiliser la population à la nécessité de consulter régulièrement un médecin, car un diagnostic précoce favorise les chances de survie. Enfin, le registre des essais cliniques montre que 10 % des patients y participent, sans différenciation de genre pour les recrutements des personnes qui y participent.
Mme Chantal Jouanno, présidente . - Ce n'est pas le cas, semble-t-il, aux États-Unis, où l'on a constaté une sous-représentation des femmes dans les essais cliniques. En ce qui concerne le cancer du poumon, pouvez-vous nous confirmer qu'il sera le plus mortel chez les femmes d'ici un an ?
Professeure Agnès Buzyn . - Il passera devant le cancer du sein, dont le dépistage devient de plus en plus précoce et le traitement plus efficace. Le cancer du poumon, lui, se caractérise par une absence de dépistage, un diagnostic souvent tardif et un tabagisme qui perdure chez les femmes. À cela s'ajoute l'absence de progrès dans le traitement.
Mme Chantal Jouanno, présidente . - Un rapport du Conseil économique, social et environnemental de 2010 sur la santé des femmes fait état d'une augmentation du cancer du pancréas. Les femmes sont-elles plus touchées ? Doit-on lancer des recherches particulières pour identifier les causes de ce cancer ?
Professeure Agnès Buzyn . - La différence entre hommes et femmes n'est pas significative en ce qui concerne ce cancer, qui est essentiellement lié au tabagisme. S'agissant des autres types de cancer, le lymphome est l'un des seuls cancers qui trouve ses causes dans une dégradation de l'environnement, notamment l'utilisation des pesticides. Il fait de plus en plus de victimes, hommes et femmes. Le cancer des testicules est en augmentation, également, chez les hommes.
Mme Corinne Bouchoux . - Qu'en est-il de l'accompagnement aux soins ? Souvent, les femmes se rendent seules aux consultations, et l'on constate une moindre implication de leur conjoint. C'est moins vrai pour les hommes, davantage accompagnés pendant leur traitement, semble-t-il, par leur conjointe ou compagne. Par ailleurs, les femmes participeraient plus facilement aux groupes de parole que les hommes. Disposons-nous d'études sur ce sujet ? Enfin, que donne l'étude en cours sur « lymphome et sida » ?
Professeure Agnès Buzyn . - Nous n'avons pas d'étude objective sur l'implication des hommes dans l'accompagnement des femmes malades du cancer. Néanmoins, comme praticienne, j'ai effectivement pu constater que les femmes viennent plus souvent seules aux consultations que les hommes. Elles ont également davantage besoin du soutien des groupes de parole collectifs. Pour accompagner les patients, nous distribuons chaque année près de 300 000 guides sur le cancer, sans qu'aucune distinction ne soit faite entre femmes et hommes.
Mme Brigitte Gonthier-Maurin . - Ce matin, à la radio, un sociologue établissait un lien entre le travail de nuit des femmes et le développement d'un cancer. Qu'en pensez-vous ?
Professeure Agnès Buzyn . - Ce lien est établi et connu. De même pour le travail posté.
Mme Brigitte Gonthier-Maurin . - J'entends dire que la recherche a beaucoup progressé pour le dépistage du cancer du poumon, y compris avant que le cancer ne se déclare. Qu'en est-il ?
Mme Vivette Lopez . - Le cocktail « tabac, alcool, contraception » n'est-il pas un des premiers facteurs incriminés dans le développement des cancers ? Je travaille avec une association de handicapés. Les femmes handicapées n'ont souvent pas accès aux gynécologues pour des raisons de mobilité. Comment favoriser le dépistage chez ce type de population ?
Professeure Agnès Buzyn . - Le travail de nuit et le travail posté favorisent l'apparition de cancers chez les hommes et les femmes. Pour le cancer du sein, cela a été mis en évidence par les études depuis longtemps. On a beaucoup publié sur le dépistage du cancer du poumon. Ces études doivent faire l'objet d'une certaine prudence, notamment parce que les cellules circulantes ne sont pas forcément synonymes de cancer déclaré. Nous travaillons sur le dépistage du cancer du poumon par scanner chez les gros fumeurs. De plus, la consommation régulière d'alcool accroît le risque de cancer : un verre par jour suffit à augmenter les risques. On ignore en revanche l'incidence d'une consommation excessive occasionnelle d'alcool. Lorsque s'ajoute le tabac, ce risque est multiplié par 35. En revanche, la contraception n'a aucune incidence, à l'inverse du traitement hormonal de la ménopause dont le rôle dans le déclenchement du cancer du sein est établi. Certaines populations n'ont pas accès aux campagnes de dépistage, les handicapées physiques ou psychiques, par exemple, j'en suis consciente. Des mesures ont été prises à leur adresse dans le plan cancer.
Mme Françoise Laborde, co-rapporteure . - Pour diagnostiquer le cancer de la prostate, les laboratoires n'utilisent pas forcément les mêmes protocoles. Or les résultats peuvent être très différents en fonction des tests. Cela ne pose-t-il pas un certain nombre de problèmes ?
Dans les médias, on a beaucoup entendu parler d'une étude démontrant que l'hérédité avait moins d'influence dans le déclenchement d'un cancer que ce que l'on pensait. Est-ce vrai ? Les femmes sont particulièrement sensibles aux soins de support, nutrition, hygiène de vie et médecines douces. Ces soins sont-ils reconnus ? Sont-ils utiles ? Serait-il justifié de les faire valoir auprès des hommes ?
Mme Michelle Meunier . - Que vous inspirent notre sujet de réflexion et notre questionnaire, en tant que professionnelle de santé ? Avez-vous des recommandations particulières à nous faire ?
Mme Annick Billon, co-rapporteure . - Il y a sans doute une corrélation entre le fait que la majorité des femmes consultent un gynécologue et le diagnostic précoce des cancers du sein et de l'utérus. N'y aurait-il pas un travail à faire auprès des médecins traitants pour améliorer le dépistage du cancer chez les hommes ?
Professeure Agnès Buzyn . - Pour le dépistage du cancer de la prostate, les laboratoires font désormais l'objet d'une certification et se voient attribuer un critère qualité, ce qui est une garantie contre les erreurs de dosage. La détection est discutable : dans 50 % des cas diagnostiqués, le cancer ne fera pas parler de lui. Tous les hommes décédés à cent ans, s'ils étaient autopsiés, montreraient un cancer de la prostate.
L'étude publiée dans la revue Science le 2 janvier 2015, qui affirme que l'essentiel des cancers est dû au hasard, doit être prise avec précaution... et lue correctement, car elle traite uniquement des cancers dont l'origine n'est pas connue, soit les deux-tiers d'entre eux. Le facteur génétique dans le cancer du sein, par exemple, est bien connu. La plupart du temps, les cancers se logent dans des tissus où le renouvellement cellulaire est important. Les mutations surviennent au hasard, de sorte que l'étude a pu conclure que les cancers étaient plus liés au hasard qu'à l'hérédité. Les auteurs ne remettent pas en cause ce que l'on sait de certains cancers : ils s'intéressent au mode de déclenchement des cancers dont on ignore les facteurs.
En cancérologie, les soins de support sont la nutrition, la rééducation physique, l'accès aux soins psychologiques et les démarches sociales. Tout le reste, auriculothérapie, hypnose ou autre relève de la médecine complémentaire ou des médecines alternatives. Nous sommes très vigilants à l'égard des médecines non évaluées. Un gros travail d'évaluation est en cours sur l'hypnose et l'acupuncture.
Mme Michelle Meunier . - Considérez-vous l'acupuncture comme une médecine alternative ?
Professeure Agnès Buzyn . - Non, c'est une médecine complémentaire. Il est rare qu'un patient ne se traite que par l'acupuncture. En tant que praticien, j'ai constaté que ce type de médecine avait davantage de succès auprès des femmes, mais aucune étude ne le confirme - ces soins n'étant pas remboursés, les données manquent.
Si j'ai répondu à votre invitation, c'est que votre sujet m'a donné matière à réflexion, car jamais on n'a abordé la question du cancer sous cet aspect genré. J'ai ainsi été amenée, pour préparer cette réunion, à retravailler les données dont nous disposons à l'INCa. Ce sujet m'a également incitée à réfléchir à une personnalisation des messages de prévention adressés à la population. Des campagnes de communication différenciées seraient sans doute plus efficaces, notamment pour la prévention du cancer du côlon.
Les femmes n'ont accès au gynécologue que dans les grandes villes. Dans certaines zones rurales, il n'y en a pas. Du reste, les gynécologues médicaux sont appelés à disparaître. Seuls subsisteront les gynécologues obstétriciens, qui ont reçu une formation chirurgicale. Il reviendra aux médecins généralistes de faire les frottis, par exemple, alors qu'ils ne sont pas formés pour cela. Les sages-femmes pourront le faire également. Cependant, la disparition des gynécologues médicaux est inquiétante pour l'avenir.
Mme Marie-Pierre Monier . - Certaines professions prédisposent-elles davantage au déclenchement d'un cancer ? Je pense aux agriculteurs et viticulteurs, chez qui l'utilisation de pesticides favoriserait le développement du cancer du cerveau. Le voisinage d'une centrale nucléaire peut-il expliquer certains cancers ? Enfin, une polémique existe sur un lien entre mammographie et aggravation du cancer du sein. Qu'en pensez-vous ?
Mme Corinne Bouchoux . - Y a-t-il un lien entre le cancer du col de l'utérus et les pratiques sexuelles ? La recherche ne s'est pas beaucoup intéressée aux différences de développement du cancer de l'utérus chez les femmes selon qu'elles sont hétérosexuelles, homosexuelles ou bisexuelles.
Professeure Agnès Buzyn . - Certaines professions sont plus exposées que d'autres au risque du cancer. En ce qui concerne les agriculteurs, le seul risque supérieur avéré est celui du lymphome. Pour les autres cancers, ils ont un risque inférieur à la moyenne nationale ; et leur espérance de vie est de dix ans supérieure à la moyenne. Nous suivons les populations à risque en lien avec l'Agence nationale de sécurité sanitaire de l'alimentation, de l'environnement et du travail (ANSES). Les menuisiers, par exemple, sont particulièrement sensibles au cancer du laryngopharynx, car ils sont exposés aux poussières de bois. Aucune étude n'a pu établir un lien direct entre le voisinage d'une centrale nucléaire et le développement d'un cancer, sauf dans le cas de la leucémie chez l'enfant. Et encore l'étude a-t-elle montré que les victimes se trouvaient dans certaines zones très précises, à plus de cinq kilomètres, mais à moins de dix, de la centrale nucléaire. Ces résultats restent difficiles à interpréter. La leucémie chez l'enfant a tendance à se développer en « cluster », dans une même région. Les facteurs déclencheurs sont souvent davantage liés à l'exposition de la mère pendant la grossesse.
S'agissant du lien entre mammographie et cancer du sein...
Mme Marie-Pierre Monier . - ... je voulais parler de l'exposition aux rayons.
Professeure Agnès Buzyn . - En effet, plus on s'expose aux rayons ionisants, plus on augmente le risque de cancer du sein : il apparaît que 1 % des occurrences est lié à cette cause. Cela nous incite à ne recommander le dépistage qu'à partir de 50 ans car le bénéfice-risque devient, à partir de cet âge, intéressant. Nous ne sommes pas favorables, en revanche, à un dépistage systématique à 40 ans. Des études sont en cours sur le HIV et le cancer, en partenariat avec l'Agence nationale de recherche sur le sida (ANRS). Les pratiques sexuelles ont certainement un rôle dans le développement du cancer du col de l'utérus, qui s'explique dans 90 % des cas par la présence du virus HPV dans le col. Les femmes homosexuelles sont moins exposées que les hétérosexuelles. La meilleure protection reste le frottis tous les trois ans et la vaccination contre le HPV.
Mme Brigitte Gonthier-Maurin . - Le vaccin est-il recommandé ?
Professeure Agnès Buzyn . - Les vaccins sont toujours contestés en France. Avec l'aide de l'Agence nationale de sécurité du médicament (ANSM), nous menons une étude comparative entre des cohortes de jeunes filles vaccinées ou non. Les résultats devraient être publiés à la fin du premier semestre de cette année. Si nous prouvons que le vaccin ne favorise pas le développement de maladies dégénératives, comme la sclérose en plaques, nous pourrons mettre fin à la polémique et recommander le vaccin. Un vaccin peut déclencher une maladie sans forcément en être la cause : il ne fait que l'accélérer. Plus on vaccine tôt, plus on réduit le risque de cancer du col de l'utérus. Le Haut Conseil de la santé publique recommande l'âge de 11 ans plutôt que 14 ans.
Mme Laurence Cohen . - Je travaille avec l'association E3M, très sérieuse, qui estime nécessaire de poser la question de la dangerosité des vaccins de manière scientifique. La présence de sels aluminiques dans certains vaccins est toxique pour le cerveau. Peut-on se contenter de peser les bénéfices et les risques, sans mener d'études plus approfondies ?
Professeure Agnès Buzyn . - Nous espérons que l'étude de l'ANSM démontrera que le vaccin ne favorise pas le développement de maladies dégénérescentes. C'est une étude très sérieuse qui travaille sur des cohortes de plusieurs millions de femmes. Effectivement, il arrive que les vaccins déclenchent certaines maladies. L'adolescence est une période particulièrement critique où peuvent apparaître des maladies dégénératives, la sclérose en plaque par exemple. C'est pourquoi il n'était pas judicieux de recommander le vaccin contre l'hépatite B à cet âge. Le lien entre vaccin et maladie est réel. Néanmoins, la maladie peut se déclencher même sans le vaccin. Le papillomavirus est la première cause de mortalité des femmes dans le monde entier, car il favorise le développement du cancer de l'utérus. Dans des pays comme l'Inde ou la Chine, où les femmes n'ont pas accès au gynécologue, le vaccin sauverait bien des vies. En France, on recense entre 3 000 et 4 000 cas de cancer du col de l'utérus, chaque année, dont 1 500 cas mortels. C'est le seul cancer dont la mortalité recommence à augmenter. Les facteurs socioéconomiques sont déterminants. Les victimes sont surtout des femmes qui n'ont pas la possibilité d'accéder au frottis et aux soins, c'est-à-dire les plus pauvres. Certaines femmes consultent à un stade très avancé, ce que l'on n'avait pas observé depuis trente ans - or le diagnostic tardif limite leurs chances de s'en sortir. Dans les DOM, le taux d'incidence est quatre à cinq fois plus élevé qu'en métropole. Peut-être faut-il vacciner certaines populations et pas d'autres ? En tout cas, nous devons être vigilants face à la recrudescence de mortalité liée à ce cancer.
Mme Chantal Jouanno, présidente . - La prévention reste faible quant à l'exposition des femmes enceintes et du foetus à des facteurs cancérigènes. Travaillez-vous à la développer ?
Professeure Agnès Buzyn . - Nous n'avons aucune étude spécifique sur le sujet. En revanche, nous disposons de la cohorte E2N, financée par l'Inserm, le grand emprunt et EDF, qui est constituée d'une centaine de milliers de femmes. Elle a été prolongée par la cohorte E3N, composée des filles de ces femmes. L'étude de ces deux cohortes devrait être très fructueuse en termes de connaissances scientifiques, notamment sur les questions liées aux facteurs environnementaux et nutritionnels.
Mme Vivette Lopez . - Dans le sud, des enfants très jeunes s'exposent au soleil. Y a -t-il un risque cancérigène ?
Professeure Agnès Buzyn . - L'exposition aux UV naturels ou artificiels comporte toujours un risque très élevé de développement d'un mélanome. Dans le plan cancer, nous avions tenté de faire interdire les cabines de bronzage, comme en Australie. Nous avons échoué. Le décret prévu pour informer les clients est bloqué au Conseil d'État sous la pression du lobby des professionnels du bronzage. Il s'agit là d'un vrai enjeu de santé publique. Chaque année, au mois de juin, nous menons une campagne d'information, avec le soutien de l'Institut national de prévention et d'éducation pour la santé (INPES), en rappelant que les enfants sont les premiers à protéger.
Mme Chantal Jouanno, présidente . - Nous vous remercions d'avoir bien voulu répondre à nos questions.
Table ronde - Interruption volontaire de grossesse et contraception
- Mmes
Véronique Séhier, co-présidente, et Caroline Rebhi,
responsable de la commission éducation à la
sexualité
du Mouvement français pour le Planning familial
(MFPF) ;
- Mmes
Marie-Josée Keller, présidente, Anne-Marie
Curat,
trésorière du Conseil national de l'ordre des
sages-femmes (CNOSF) ;
- Mme Maya Surduts, secrétaire générale de la Coordination des associations pour le droit à l'avortement et la contraception (CADAC) ;
- Docteur Philippe
Faucher, gynécologue-obstétricien à la
maternité
des Bluets-Trousseau, secrétaire
général du Réseau entre la ville
et l'hôpital
pour l'orthogénie (REVHO) ;
- Docteur Philippe
Lefebvre, gynécologue, chef du service d'orthogénie
et du
pôle femme-mère-enfant du Centre hospitalier de
Roubaix ;
- Docteur Jean-Claude
Magnier, gynécologue,
membre du conseil d'administration de
l'Association nationale des centres d'interruption de grossesse et de
contraception (ANCIC)
(15 janvier 2015)
Présidence de
Mme Chantal Jouanno,
présidente,
puis de
Mme Françoise Laborde,
vice-présidente
Mme Chantal Jouanno, présidente . - Nous tenons, aujourd'hui, notre seconde réunion sur le projet de loi relatif à la santé qui sera examiné par le Sénat. La délégation aux droits des femmes a été saisie par la commission des affaires sociales compétente sur deux articles du texte de loi : l'article 31 qui étend aux sages-femmes la compétence en matière d'IVG médicamenteuse et l'article 3 relatif à la contraception d'urgence.
Deux rapporteures viennent d'être nommées : Annick Billon et Françoise Laborde.
Nous accueillons, pour cette table ronde : Mmes Véronique Séhier et Caroline Rebhi, co-présidente et responsable de la commission éducation à la sexualité du Mouvement français pour le Planning familial (MFPF) ; Mme Maya Surduts, secrétaire générale de la Coordination des associations pour le droit à l'avortement et à la contraception (CADAC) ; Mmes Marie-Josée Keller et Anne-Marie Curat, présidente et trésorière du Conseil national de l'ordre des sages-femmes ; le docteur Philippe Faucher, gynécologue-obstétricien à la maternité des Bluets-Trousseau, secrétaire général du réseau Réseau entre la ville et l'hôpital pour l'orthogénie (REVHO) ; le docteur Philippe Lefebvre, gynécologue, chef du service d'orthogénie et du pôle femme-mère-enfant du Centre hospitalier de Roubaix, et le docteur Jean-Claude Magnier, gynécologue, membre du conseil d'administration de l'Association nationale des centres d'interruption de grossesse et de contraception (ANCIC).
Un rapport du Haut Conseil à l'Égalité (HCE|fh), publié en 2013, porte sur la question de l'IVG et, notamment, sur les problèmes d'accès à l'IVG dans notre pays. Il formule plusieurs recommandations dont l'une, portant sur la revalorisation des forfaits relatifs aux soins et à l'hospitalisation afférents à l'IVG, est entrée en vigueur au 31 mars 2013.
Je propose que nous écoutions, dans un premier temps, les interventions du planning familial et de la CADAC. Puis, nous céderons la parole aux représentantes de l'Ordre des sages-femmes ; elles évoqueront les nouvelles responsabilités que le projet de loi induira pour leur corps de métier en matière d'IVG et de contraception. Les docteurs Faucher, Lefebvre et Magnier concluront ces échanges.
Mme Véronique Séhier, co-présidente du Mouvement français pour le Planning familial (MFPF) . - Avant d'aborder la contraception, il me semble important de saluer cette nouvelle loi relative à la santé qui permettra de décloisonner prévention, soins, sécurité sanitaire et soins de ville en favorisant une démarche de promotion de la santé globale, en matière de santé sexuelle, au sens de l'Organisation mondiale de la santé (OMS). Il s'agit d'une évolution significative au regard de l'approche très morcelée qui prévaut à ce jour dans ce domaine.
On ne peut faire l'économie de s'interroger sur le lien qui s'établit de fait entre ce projet de loi et la réforme territoriale, puisqu'aujourd'hui les compétences sont réparties entre différents acteurs territoriaux : d'une part les questions relatives à la contraception pour les conseils généraux, et, d'autre part, la prise en charge des IST, de l'IVG et de la question des violences pour l'État. Or, pour nous, tout ceci doit relever d'une approche globale. Il apparaît essentiel de ne pas traiter les questions de contraception séparément de l'IVG, puisque ces deux thématiques relèvent d'un même droit des femmes. Au niveau législatif, nous devrons mener ensemble la réflexion sur ce point.
Je parlerai tout d'abord de l'identification de lieux de proximité par le projet de loi.
Le projet de loi précise les « lieux ressources » vers lesquels les femmes peuvent être orientées en matière de contraception et d'IVG. Il s'agit, avant tout, de lieux de proximité. Il conviendra de mener une réflexion approfondie sur cette question. En effet, si les Centres de dépistage anonymes et gratuits (CDAG), les Centres d'information de dépistage et de diagnostic des infections sexuellement transmissibles (CIDDIST) et les Centres d'accueil et d'accompagnement à la réduction (CAARUD) sont mentionnés, ni les centres de planification, ni les établissements d'information et de conseil conjugal et familial ne sont, en revanche, considérés dans le texte du projet de loi comme lieux de premier recours. Or, dans le cadre d'une approche globale, s'il est important d'impliquer les centres d'information et de dépistage des IST, on ne saurait exclure les centres de planification. J'ai le sentiment que les politiques en matière de santé sexuelle sont très liées à la bonne volonté des conseils généraux. La planification familiale n'est pas, aujourd'hui, une politique à part entière. Nous privilégions une politique de protection maternelle et infantile (PMI) qui concerne les femmes en âge de procréer. L'approche « femmes et santé » est trop peu prise en compte : or une femme n'est pas obligée d'être mère. Un important travail doit donc être réalisé afin de promouvoir une véritable politique de planification familiale qui ne dépende pas uniquement de la volonté des conseils généraux. Dans une même région, des conseils généraux peuvent conduire des politiques différentes et développent, pour certains, des centres de planification. S'il existe toujours, à l'échelon départemental, une politique de protection maternelle et infantile, l'existence des politiques de planification familiale sur ces mêmes territoires est très variable. La loi de 2001 se décline donc de manière très différente selon les départements. Cette disparité se retrouve dans l'inégalité d'accès à la contraception.
Le lien entre le projet de loi relatif à la santé et la réforme territoriale est donc réel. À l'heure actuelle, il est parfois complexe de déterminer quelles sont les compétences des différents acteurs territoriaux (conseil général et conseil régional). Certains conseils généraux s'investissent fortement sur l'éducation à la sexualité, contrairement à d'autres ; certains créent des centres de planification, d'autres ouvrent seulement des permanences de planification dans les PMI, à des horaires peu accessibles aux jeunes et aux femmes actives. Un travail doit donc être réalisé pour élaborer une vraie politique de santé sexuelle qui prenne en compte l'accès à la contraception, l'accès au dépistage et aux soins. Or, ces différents aspects n'apparaissent pas clairement dans le texte du projet de loi.
Venons-en maintenant à la contraception d'urgence.
Le projet de loi met particulièrement l'accent sur la contraception d'urgence en milieu scolaire afin de réduire les inégalités de santé : cela doit, à mon sens, être salué. Les infirmières scolaires rencontrent cependant de grandes difficultés à la dispenser. Et qu'en est-il des élèves non scolarisées ? La politique d'accès à la contraception en centres de planification concerne les mineures, mais pas les femmes de 18 à 25 ans qui renoncent pourtant bien souvent à une contraception car elles ont du mal à se la procurer. Toutes ces inégalités sociales, territoriales et économiques sont une réalité en ce qui concerne l'accès à la contraception. Il semble donc important d'élargir l'accès à celle-ci, au-delà de la seule contraception d'urgence.
Il convient également de réfléchir aux modalités d'accès en dehors du milieu scolaire, en impliquant des professionnels formés et bénévoles : centres de planification, sages-femmes mais aussi médecins en réseaux qui pourraient, comme dans certains départements, distribuer la contraception selon les mêmes modalités que les centres de planification. En tout état de cause, il faut s'appuyer sur des lieux, médicalisés ou non, qui peuvent être des lieux relais.
J'aborderai ensuite le rôle des sages-femmes dans la pratique de l'IVG.
Le projet de loi prévoit que les sages-femmes puissent pratiquer des IVG médicamenteuses. À nouveau, nous plaidons en faveur d'une approche globale : le choix entre IVG médicamenteuse et par voie chirurgicale doit être ouvert aux médecins comme aux sages-femmes. Il serait, selon moi, regrettable de limiter l'accès, pour les sages-femmes, à la seule IVG médicamenteuse. Les inégalités territoriales en matière d'accès à l'IVG sont connues, d'où l'intérêt de renforcer le rôle des lieux de proximité. En Belgique, l'IVG médicamenteuse et l'IVG par aspiration se font dans des centres de proximité, avec des médecins et des sages-femmes formés, en lien avec l'hôpital, ce qui facilite l'accès à l'IVG pour les femmes éloignées des structures hospitalières. En France, dans certains territoires, des centres de planification et des hôpitaux de premier recours pourraient tout à fait permettre cet accès à l'IVG dans la proximité.
Mme Maya Surduts, secrétaire générale de la Coordination des associations pour le droit à l'avortement et la contraception (CADAC) . - Je voudrais d'abord rappeler que la loi n° 2009-879 du 21 juillet 2009 portant réforme de l'hôpital et relative aux patients, à la santé et aux territoires, dite « loi hôpital, patients, santé et territoires » ou « HPST » et la tarification à l'activité (T2A) sont des obstacles majeurs, non seulement pour la santé en général, mais particulièrement pour l'accès à l'IVG. En effet, depuis l'entrée en vigueur de ce texte, ce sont quelque 130 lieux où l'on pratiquait l'IVG qui ont disparu. De plus, parmi les lieux où l'on pratique des IVG, il y a les maternités. Or on n'en compte plus qu'environ 520 sur le territoire français. Les femmes se retrouvent donc confrontées, dans ce domaine, à des difficultés accrues.
La loi n° 2001-588 du 4 juillet 2001 relative à l'interruption volontaire de grossesse et à la contraception prévoyait l'existence d'un centre pratiquant des IVG dans chaque hôpital, ce qui, aujourd'hui, n'est pas le cas. Pour autant, aucune sanction n'est prévue. Par ailleurs, la clause de conscience est spécifique à l'IVG et n'existe pour aucun autre acte médical. Ce faisant, on maintient une défiance par rapport à ce droit fondamental des femmes à disposer de leur corps, et ce 40 ans après la loi Veil. Ces diverses lois n'ont donc pas réglé tous les problèmes car les inégalités entre hommes et femmes subsistent. N'oublions pas que la différence de salaire entre les hommes et les femmes est encore de 27 %.
Le Planning familial, la CADAC et l'Association nationale des centres d'interruption de grossesse et de contraception (ANCIC) ont publié ensemble un manifeste sur l'interruption volontaire de grossesse. Nous voulons, pour répondre aux besoins dans ce domaine, une véritable volonté politique en faveur du droit des femmes, avec du personnel dédié et la mobilisation de réels moyens. C'est pour défendre ces revendications que nous appelons à une manifestation, samedi prochain, à l'occasion du 40 ème anniversaire de la loi Veil.
Je tiens, par ailleurs, à saluer les mesures prévues par le projet de loi à l'égard des sages-femmes. Leur permettre de jouer un rôle plus important pour l'accès à l'IVG et à la contraception nous semble constituer une avancée considérable.
Des problèmes économiques et sociaux se posent en matière de contraception. La polémique autour de la pilule de 3 ème ou 4 ème génération a suscité des doutes, créant un climat d'incertitude. Certaines femmes ont renoncé à la pilule par peur des effets secondaires. Il paraît indispensable de maîtriser davantage les produits mis sur le marché, en contrôlant les problèmes de conflits d'intérêts avec les laboratoires. Cette problématique ne concerne évidemment pas que la contraception.
Nous tenons beaucoup à ce que l'ensemble des moyens de contraception sur ordonnance puissent être remboursés. Nous connaissons la situation économique et sociale du pays : la tendance est à la précarisation, notamment des femmes jeunes qui ne peuvent pas toutes payer les frais induits par la contraception. Une avancée est enregistrée avec la contraception gratuite pour les mineures, mais cette gratuité doit être élargie.
Nous tenons également à l'abrogation de la loi « HPST » et demandons la création d'un centre d'IVG par hôpital, avec, pour les femmes, le choix de la méthode.
Mme Marie-Josée Keller, présidente du Conseil national de l'Ordre des sages-femmes (CNOSF) . - Pour rappel, les sages-femmes exercent une profession médicale et sont des acteurs fondamentaux pour la santé des femmes et des nouveau-nés. Cette profession est particulièrement concernée par les choix politiques relatifs aux questions de santé publique, surtout en ce qui concerne la prévention. Depuis la loi du 17 janvier 1975 qui a légalisé l'IVG, plusieurs réformes ont permis d'élargir l'accès à la contraception et de réduire les inégalités sociales quant au recours à l'IVG. Je mentionnerai notamment l'assouplissement de l'accès à l'interruption volontaire de grossesse pour les mineures, en 2001. En mars 2013, la prise en charge a été améliorée avec la mise en place de la gratuité de l'acte pour toutes les femmes. La loi n° 2014-873 du 4 août 2014 pour l'égalité réelle entre les femmes et les hommes constitue une avancée majeure puisqu'elle supprime, dans le texte de loi sur l'IVG, la condition de détresse prévue par la loi Veil de 1975. Désormais, toute femme « qui ne veut pas poursuivre une grossesse » peut faire le choix d'une IVG. Quant à la méthode médicamenteuse, elle s'est diffusée au sein de la population à partir des années 1990 et a été rendue accessible dans les cabinets en ville. Cette méthode a connu un développement extrêmement important : en 2009, elle représentait plus d'une IVG sur deux.
Le projet de loi relatif à la santé affirme la place déterminante de la prévention et de l'éducation à la santé dans les politiques publiques.
Il comporte des dispositions qui visent à étendre les compétences en matière d'IVG médicamenteuse aux 22 000 sages-femmes en activité. En effet, l'article 31 du projet de loi comporte un certain nombre de dispositions intéressant directement l'exercice de la profession de sage-femme, et plus particulièrement l'extension des compétences des sages-femmes dans ce domaine. L'ensemble des instances ordinales a été consulté sur ces nouvelles dispositions. 85 % des élus se sont prononcés pour que les sages-femmes puissent pratiquer l'IVG médicamenteuse.
Le Conseil de l'Ordre considère que les sages-femmes accompagnent les femmes en matière de contraception et pendant leur grossesse, quel que soit leur choix. Reconnaître la compétence des sages-femmes en matière d'IVG médicamenteuse permet donc aux femmes d'accéder plus facilement à l'IVG. Cette innovation satisfait le Conseil de l'Ordre et converge avec une volonté de l'Ordre de promouvoir une meilleure reconnaissance du rôle des sages-femmes, en lien avec le médecin traitant, dans le suivi de la contraception et dans la réalisation des IVG.
Les sages-femmes sont d'ores et déjà prêtes à intervenir dans la prescription et le suivi des IVG médicamenteuses, d'autant que nombre d'entre elles travaillent déjà dans les centres d'orthogénie. Il convient également de souligner que cette nouvelle disposition devrait faciliter le fonctionnement de ces centres.
S'agissant de la contraception, il y a peu à dire puisque la loi « HPST » nous a déjà donné la possibilité de prescrire toutes les formes de contraception aux femmes en bonne santé.
Docteur Philippe Faucher, gynécologue-obstétricien à la maternité des Bluets-Trousseau, secrétaire général du Réseau entre la ville et l'hôpital pour l'orthogénie (REVHO) . - Je commencerai par rappeler les recommandations du Haut Conseil à l'égalité (HCE|fh) sur l'accès à l'IVG.
Il y a deux ans, nous avons participé à la rédaction du rapport remis au HCE|fh qui comporte 34 recommandations. Je souhaite revenir sur quelques-unes d'entre-elles. J'ai fondé, il y a dix ans, avec plusieurs collègues, le Réseau entre la ville et l'hôpital pour l'orthogénie (REVHO) en Ile-de-France. Il s'agit d'une association qui bénéficie de fonds publics et qui a permis de développer l'IVG médicamenteuse en ville, en Ile-de-France, avec un certain succès.
Dans le rapport du HCE|fh, quelques recommandations me semblent importantes :
- la recommandation n° 9 visait à étendre la possibilité de recueillir la première demande d'IVG d'une femme auprès d'autres professionnels qu'un médecin. Ce point est extrêmement important car cette première démarche fait courir les délais légaux ;
- une autre recommandation (recommandation n° 10), qui n'a pas été retenue par le Gouvernement, tendait à supprimer le délai de réflexion de sept jours entre la première demande d'IVG et sa confirmation. Nous sommes toujours partisans de cette suppression. Puisque le projet de loi ne revient pas sur ce sujet, il semble indispensable que ce délai de réflexion puisse commencer à courir à partir d'un premier entretien qui devrait pouvoir être réalisé avec un professionnel autre que le médecin. C'est pourquoi autoriser les sages-femmes à effectuer ce premier entretien est particulièrement satisfaisant. Nous pourrions même envisager d'aller plus loin en instaurant un système d'auto-déclaration par les femmes concernées. En tout état de cause, il est indispensable de faciliter l'obtention du premier certificat pour faciliter le parcours des femmes souhaitant mettre un terme à leur grossesse.
Mon deuxième point concerne la mise en oeuvre de moyens nécessaires en matière d'IVG : recrutement et formation.
Des professionnels doivent être formés et compétents dans le domaine de l'IVG. Cette pratique reposait principalement, depuis 1975, sur un militantisme hérité de la période pionnière de lutte pour le droit à l'IVG. La relève doit maintenant être assurée, faute de quoi la situation risque de se dégrader encore. La pratique de l'IVG n'est pas organisée de la même manière dans les autres pays européens, où le système privé réalise la majeure partie des IVG. En France, plus de 50 % des IVG sont réalisées dans le système public ; le système privé en effectue de moins en moins, pour des raisons de rentabilité. La charge de la pratique de l'avortement repose donc, en France, sur le secteur public : c'est au service public que doivent être attribués les moyens nécessaires et suffisants pour recruter des professionnels. Des fonds ont été alloués à cet effet aux maternités et aux services de gynécologie-obstétrique mais sans véritable contrôle de leur affectation. Ces moyens ont souvent été affectés à d'autres activités. Pour protéger la pratique de l'IVG, il est indispensable de créer des unités fonctionnelles, voire des services hospitaliers, comme à Roubaix, pour protéger les moyens attribués à l'IVG. Ces unités fonctionnelles d'orthogénie devraient, si possible, ne pas être incluses dans les services de gynécologie-obstétrique.
Le recrutement de praticiens formés et investis dans la pratique de l'IVG est essentiel : encore faut-il cependant conférer à ces professionnels un statut convenable. Il est complexe de créer des postes de praticiens hospitaliers ; les médecins vacataires devraient gagner plus que 50 euros dans la matinée. Il faut proposer un statut décent pour intéresser de nouveaux médecins à cette activité. Les jeunes obstétriciens ne s'intéressent pas beaucoup à l'IVG, contrairement à certains jeunes généralistes que les centres d'IVG souhaiteraient recruter pour assurer la relève.
J'évoquerai ensuite la nécessaire mise en oeuvre d'un contrôle des services pratiquant l'IVG.
Le nombre d'IVG réalisées dépend du bon vouloir du chef de service. Or la pratique de l'IVG doit faire l'objet d'un contrôle, qui n'existe pas aujourd'hui. Cette fonction pourrait être dévolue aux agences régionales de santé (ARS), en inscrivant la pratique de l'IVG dans leurs objectifs. En Ile-de-France, l'ARS essaie de se saisir du problème en évaluant l'offre de chaque service hospitalier. Cette pratique devrait être généralisée à d'autres ARS.
Le réseau REVHO a constaté que l'IVG médicamenteuse pouvait être pratiquée par toute personne correctement formée. Dans la pratique, les sages-femmes réalisent déjà des IVG médicamenteuses, sous le contrôle d'un médecin. Que le projet de loi leur attribue cette compétence ne pose donc pas de problème. Des études comparatives ont été réalisées dans différents pays, et notamment en Suède. Il s'agissait d'analyser la pratique de l'IVG médicamenteuse par un médecin, par une sage-femme, voire par une infirmière formée : le résultat est exactement le même, en termes de succès, d'efficacité ou de taux de complication. Nous soutenons donc absolument la disposition du projet de loi étendant la pratique de l'IVG médicamenteuse aux sages-femmes.
Docteur Philippe Lefebvre, gynécologue, chef du service d'orthogénie et du pôle femme-mère-enfant du centre hospitalier de Roubaix . - Je vous remercie d'auditionner des acteurs de terrain. Mon expérience est sans doute particulière car nous disposons, à Roubaix, d'un service d'orthogénie original, unique en France, pour la pratique de l'IVG.
Maya Surduts a indiqué que les maternités étaient le lieu privilégié de réalisation des IVG. Pourtant, les maternités et les services de gynécologie-obstétrique accusent un réel retard dans la pratique de l'interruption volontaire de grossesse, raison pour laquelle des centres autonomes ont été ouverts. Les unités qui prennent actuellement en charge les IVG sont essentiellement de grosses structures où cette pratique est courante pour améliorer la qualité de la prise en charge des femmes, notamment en faisant évoluer les techniques. Force est de constater que ce sujet n'a jamais été une préoccupation principale pour les obstétriciens. Paradoxalement, je suis plutôt favorable à la clause de conscience, car je préfère, pour la meilleure prise en charge possible des femmes, que les praticiens qui s'engagent dans la pratique de l'IVG soient volontaires.
Je parlerai en premier des avantages et des inconvénients de la pratique de l'IVG médicamenteuse par les sages-femmes.
Bien évidemment, les sages-femmes sont des professionnelles tout à fait compétentes pour prendre en charge l'IVG médicamenteuse. Dans certaines régions, il est extrêmement difficile d'obtenir dans des délais courts des réponses à des demandes d'IVG. C'est pour cette raison qu'en Ile-de-France l'IVG médicamenteuse en ville s'est développée.
Concernant l'IVG médicamenteuse en établissement de santé, donner cette compétence - et uniquement celle-là - aux sages-femmes expose, à mon avis, à un risque de monopratique. En effet, les restructurations amènent un certain nombre d'unités qui pratiquent les IVG à être absorbées par des services de gynécologie-obstétrique. Si les sages-femmes sont habilitées à pratiquer des IVG médicamenteuses, on court alors le risque de ne plus avoir recours qu'à cette pratique au détriment de l'aspiration. Or il est indispensable que les femmes concernées puissent avoir le choix de la méthode d'IVG. Les femmes n'ont souvent accès qu'à l'IVG médicamenteuse. Si les recommandations professionnelles préconisent de ne pas administrer le médicament au-delà de neuf semaines, il se trouve que certains services de gynécologie-obstétrique pratiquent des IVG médicamenteuses jusqu'à quatorze semaines.
À ce jour, les IVG médicamenteuses réalisées en ville s'effectuent en convention avec des centres référents. Si, demain, les sages-femmes peuvent pratiquer en ville des IVG médicamenteuses, il faudra que cette possibilité soit assortie d'une convention avec des centres référents qui pratiquent les IVG. Ne vous méprenez pas, il ne s'agit pas de défendre la « chasse gardée » des services d'orthogénie, mais de s'attacher à la qualité, à la sécurité et au respect des femmes qui demandent une interruption de grossesse.
J'aborderai maintenant la question du maintien du délai de réflexion de sept jours : c'est, à mon avis, une insulte faite aux femmes et aux professionnels de santé. C'est bien infantiliser les femmes que de penser qu'elles doivent consulter un médecin pour prendre leur décision. C'est aussi une insulte pour les professionnels qui prennent en charge les femmes en demande d'IVG. Ces derniers n'oeuvrent pas à la légère, ils sont à même de juger si un délai est nécessaire ou non ; le cas échéant, ils savent orienter certaines femmes vers un professionnel de l'écoute si elles ont besoin d'aide. L'utilisation parfois abusive de ce délai de réflexion peut en outre amener un dépassement du terme légal. Pour cette raison, deux femmes se sont récemment trouvées dans des situations délicates : la première a dû faire pratiquer une IVG en Espagne tandis que la seconde a accouché sous X.
En ce qui concerne le dépassement du terme légal, le problème des mineures est important puisque les grossesses de mineures sont parfois révélées tardivement : elles consultent trop tard pour bénéficier d'une interruption de grossesse en France. Je regrette l'existence d'inégalités territoriales en matière d'accès à l'IVG. Lorsque les jeunes femmes se trouvent en détresse psychosociale, il serait souhaitable qu'il y ait une écoute plus importante des comités d'interruption médicale de grossesse pour faciliter l'accès à cette interruption de grossesse en dehors des seuls contextes de viol ou d'agression sexuelle.
Docteur Jean-Claude Magnier, gynécologue, membre du conseil d'administration de l'Association nationale des centres d'interruption de grossesse et de contraception (ANCIC) . - Une chose doit être soulignée d'emblée : malgré les avancées, la question de l'avortement n'est toujours pas totalement réglée et fait toujours débat. Il est faux de prétendre que tout le monde admet l'avortement, y compris tous les praticiens censés s'en charger. On a voulu obliger les chefs de service d'obstétrique à prendre en charge ces interventions et imposer la pratique des IVG dans les services d'obstétrique. Parallèlement était programmée la disparition des centres d'IVG - disparition qui répondait à la volonté des pouvoirs publics de réaliser les IVG dans les hôpitaux, pour des raisons de santé publique. Les obstétriciens y étaient opposés à une très forte majorité. On leur a ensuite donné une sorte de blanc-seing, puisque les contrôles sont peu fréquents, sans prévoir une réelle organisation pour répondre à la demande.
L'IVG médicamenteuse est une solution que les femmes doivent pouvoir choisir ; dans les faits, elle est utilisée pour décharger les hôpitaux des IVG. Certains hôpitaux se sentent tenus de pratiquer des IVG ; d'autres, pas. C'est le cas de l'hôpital Necker qui, sans être pénalisé, réalise uniquement des interruptions médicales de grossesse. Alors que l'objectif est que l'IVG soit pratiquée dans tous les hôpitaux, on considère qu'il suffit qu'un hôpital, au sein du groupe hospitalier, pratique l'IVG : cela qui ne favorise pas l'accès aux soins pour les femmes.
L'important, à mon avis, est de privilégier des équipes pluridisciplinaires spécialement formées.
Il apparaît que des équipes pluridisciplinaires sont nécessaires puisque c'est dans les centres IVG que les femmes peuvent parler de ce qui leur arrive - mais aussi ne pas parler si elles ne le souhaitent pas. J'étais responsable du centre de Bicêtre et, quand l'entretien préalable avec un médecin n'a plus été obligatoire, on a constaté une très forte augmentation des entrevues avec les infirmières. Les femmes appréhendaient l'entretien officiel, mais elles appréciaient l'idée d'un accueil par une équipe. Dans les services d'obstétrique, le manque de personnel dédié et l'absence de culture pluridisciplinaire ne permet pas d'assurer un tel accueil.
Ce matin, en parcourant le journal gratuit 20 minutes , j'ai lu un article relatif à l'étude d'un chercheur de l'Institut national d'études démographiques (INED) qui met en lumière une augmentation du recours multiple à l'IVG par certaines femmes. Les femmes sont libres de faire ce que bon leur semble, mais répéter les IVG n'est, selon moi, pas recommandé pour la santé. Il ne me semble pas non plus que l'IVG puisse être envisagée comme un moyen de contraception.
La multiplication des possibilités d'IVG médicamenteuses en ville me semble poser problème. En effet, certaines femmes ne se présentent pas à la visite de contrôle. Il me semble inquiétant de laisser les femmes seules et ne pas leur donner l'occasion d'une écoute. Entendons-nous bien : il s'agit simplement de rappeler combien il est important d'épauler les femmes et de les accompagner dans ces moments particuliers.
Dans les années 1990, les deux tiers des IVG s'effectuaient dans le secteur privé ; celui-ci s'est ensuite désengagé, jugeant la pratique peu rentable. Aujourd'hui 75 % des IVG sont réalisées dans le public. Ce désengagement du privé a été compensé par l'IVG médicamenteuse en ville qui, comme je le disais à l'instant, n'est pas sans poser de problèmes.
Le troisième sujet que je voudrais évoquer est la nécessaire redéfinition du délai de réflexion, qu'il faut revoir à mon sens.
Le premier contact avec un professionnel devrait faire courir le délai. Celui-ci pourrait même débuter dès que la femme a les résultats de son test de grossesse, puisque sa réflexion commence dès ce moment. Certes, trop de rapidité dans la réponse peut être néfaste et il faut prendre le temps de la réflexion. Il arrive encore que le délai ne puisse débuter que lorsque le praticien a reçu la femme, même si celle-ci a déjà rencontré son médecin traitant auparavant. Les délais, de ce fait, se trouvent rallongés. Le délai pourrait donc commencer à courir au moment où la femme apprend qu'elle est enceinte.
Un point important concerne les femmes qui dépassent le délai légal de quatorze semaines. Certaines se rendent dans un autre pays, mais toutes n'ont pas cette possibilité. Cela me conduit à évoquer les interruptions médicales de grossesse qui, rappelons-le, ne peuvent résulter de la seule décision du médecin. Ce dernier doit également prendre en compte le choix de la femme et du couple. Une polémique porte sur le fait que, si un diagnostic anténatal a été réalisé avant le délai de quatorze semaines, une femme ne peut plus demander à subir une IVG sans en donner la cause. Le texte est ambigu : si une procédure d'interruption a été lancée pour raisons médicales, il faut s'en tenir à cette procédure et il n'est pas possible de relever d'une IVG. Or, pour moi, la loi générale s'applique à tout le monde, y compris aux femmes dont la grossesse présente une anomalie et qui voudraient l'interrompre. Ce point devrait être précisé dans le projet de loi. Il conviendrait également de s'occuper des femmes ayant dépassé le délai de quatorze semaines.
Mme Nicole Bonnefoy . - Je souhaite revenir sur les propos de Mme Séhier sur la réforme territoriale. Je ne pense pas que les politiques portées par les départements en matière de centres de planification et de santé sexuelle puissent être remises en cause. Vous disiez par ailleurs qu'il était nécessaire de renforcer ces politiques sans se contenter de permanences dans les PMI. Je partage ce point de vue et pense que le changement de mode de scrutin, qui conduira à la parité dans les départements, permettra des mesures plus volontaristes dans ce domaine, sachant qu'aujourd'hui nous, les femmes élues, rencontrons de réelles difficultés à convaincre nos collègues masculins de la nécessité de s'engager dans cette politique.
Au sujet des adolescentes et des jeunes femmes, j'ai l'impression qu'elles utilisent davantage les préservatifs que d'autres méthodes de contraception, considérant qu'elles peuvent prendre la pilule du lendemain en cas de problème.
Mme Annick Billon, co-rapporteure . - Ma question rejoint votre remarque sur les disparités territoriales. Le droit des femmes à interrompre une grossesse n'est pas satisfait de la même manière sur l'ensemble du territoire. Les conseils généraux, dans leur orientation politique, ont-ils les moyens de limiter l'accès à l'IVG ou d'influer sur la diminution du nombre d'établissements qui pratiquent l'IVG ?
Mme Laurence Cohen . - Il convient peut-être, comme vous le suggériez, de renforcer la formation des professionnels, mais aussi de formuler une recommandation sur l'éducation à la contraception, qui marque actuellement un vrai recul. Dans les années 1970, les femmes ont obtenu le droit à la contraception et à l'IVG. Les jeunes filles ont, aujourd'hui, moins recours à la pilule et davantage au préservatif. C'est une question d'éducation, mais aussi d'accès à la pilule et à son remboursement. Nous devons réfléchir à ces questions.
L'IVG médicamenteuse n'est pas la seule méthode possible, rappelons-le. Le fait d'élargir l'intervention des professionnels aux sages-femmes est très positif et je ne pense pas que ceci entraînera une recrudescence de l'IVG médicamenteuse. Je crois pourtant que nous devons réfléchir à l'accompagnement de l'IVG. Je suis tout de même frappée par le fait que les personnes qui ont recouru à l'IVG médicamenteuse se retrouvent livrées à elles-mêmes, sans accompagnement psychologique. Un certain désarroi des intéressées est constaté. Il convient aussi de réfléchir à la revalorisation des actes en étudiant les conséquences négatives de la loi « HPST » et de la tarification à l'acte.
Sur le délai de réflexion, je partage les propos du docteur Faucher. Je ne vois pas en quoi un délai est nécessaire. Je suis donc tout à fait d'accord avec l'auto-déclaration, car la décision dépend de la femme et du couple.
Je me permets de revenir sur la problématique des collectivités territoriales. Dans le contexte actuel, les collectivités territoriales subissent des restrictions budgétaires. Pour cette raison, l'engagement des conseils généraux dans leur politique d'IVG pourrait être remis en cause. Certains professionnels s'en inquiètent. Comment éviter que les conseils généraux ne réduisent les moyens affectés à l'IVG ? Certains élus mélangent contraintes budgétaires et idéologie pour justifier la réduction des budgets consacrés à cette pratique.
Mme Marie-Josée Keller . - La question de la clause de conscience a été évoquée et je crois qu'elle doit vraiment être appliquée. On ne peut s'engager dans ces pratiques sans être convaincu de l'importance de l'IVG pour la liberté des femmes. Les réticences des professionnels doivent donc être respectées. Pour que les centres d'orthogénie fonctionnent correctement, les intervenants ne doivent pas exercer dans la contrainte. Un gros problème se pose actuellement sur l'employabilité des sages-femmes dans les hôpitaux qui fonctionnent à flux tendus. Certaines sages-femmes n'ont plus de poste fixe, mais vont de CDD en CDD. Certaines cumulent quinze ou vingt CDD, contrairement aux règles fixées par le code de travail. Si une sage-femme oppose une clause de conscience à la pratique de l'IVG, elle n'est pas recrutée. Or une telle clause doit être respectée.
Pour commencer, les sages-femmes pratiqueront des IVG médicamenteuses, ce que nous acceptons, mais il faut prendre le temps avant d'envisager de leur confier les autres types d'IVG. Laissons les sages-femmes s'approprier la première mesure, sauf si le législateur veut imposer une autre pratique, sachant qu'une formation précise serait alors indispensable.
Pour pratiquer les IVG médicamenteuses en ville, nous reconnaissons la nécessité d'une convention avec un service d'obstétrique.
Le temps d'écoute des femmes, je suis d'accord, est primordial. J'estime aussi que le délai de réflexion n'a pas lieu d'être, car les femmes ont le sens des responsabilités.
Un problème se pose s'agissant des soins aux mineures. Seul un médecin peut suivre une grossesse ou accoucher une mineure en l'absence d'accord parental. Or, dans la pratique, les mineures sont suivies par les sages-femmes. Il me semble important que les sages-femmes soient également habilitées officiellement à suivre les grossesses des mineures.
Un dernier point, toujours s'agissant des mineures, concerne la prévention des IST et la contraception. Il est important de prévoir une consultation remboursée à 100 % pour les mineures, que ce soit avec une sage-femme ou un médecin. Les jeunes femmes craignent le sida, mais relativement peu la grossesse. Or, il existe d'autres risques, comme les chlamydiae qui causent d'importants dommages aux trompes et génèrent des risques pour la fertilité de la patiente.
Mme Michelle Meunier . - On rejoint là la problématique de l'anonymat et du remboursement des soins aux mineures.
Mme Maya Surduts . - Le travail réalisé par la commission Santé du HCE|fh est extrêmement important et a permis, avant le vote de la loi du 4 août 2014 sur l'égalité réelle entre les hommes et les femmes, de remettre en question la condition de détresse.
Il ne faut pas sous-estimer la montée des idées réactionnaires dans le domaine des droits des femmes. La parité dans les conseils généraux ne suffira pas, d'autant que les prérogatives des conseils généraux concernent davantage la contraception que l'IVG. La tendance est actuellement de souligner le caractère traumatisant de l'IVG.
Nous en convenons, développer outre mesure l'IVG médicamenteuse pose problème si ce n'est pas le choix des femmes. Les médecins pratiquent parfois l'IVG médicamenteuse jusqu'à quatorze semaines, alors que les recommandations de la Haute Autorité de Santé fixent la limite à neuf semaines dans le public et sept semaines dans le privé. La commission Santé du HCE|fh a évoqué l'expérimentation de l'IVG chirurgicale, sous anesthésie locale, dans des centres de santé ou des plannings, en lien avec des établissements hospitaliers, ce qui permettrait une meilleure prise en charge. Ce point est en discussion à la Pitié-Salpêtrière et en Seine-Saint-Denis.
Les moyens contraceptifs doivent, à notre avis, être remboursés. Selon la situation de chaque femme, différentes solutions doivent être envisagées avec elle et les médecins ne doivent pas imposer leur conviction.
Docteur Jean-Claude Magnier . - Les départements ont des responsabilités en matière de planification familiale et de PMI. Dès lors que des IVG peuvent être faites dans des centres de planification, ceci influencerait aussi la pratique de l'IVG médicamenteuse.
Les ARS ne jouent pas toutes le même rôle. En Ile-de-France, un véritable travail a été effectué. Les ARS doivent contrôler les centres d'IVG, voire imposer la pratique d'IVG, si nécessaire en créant des équipes.
Mme Corinne Bouchoux . - Le Sénat examine actuellement le projet de loi portant nouvelle organisation territoriale de la République (NOTR) qui remet en cause la clause générale de compétence. Le débat d'hier portait sur la question des politiques éducatives. La suppression de la clause de compétence générale limite les possibilités d'action des collectivités. Un exemple très pragmatique a été cité dans le débat au Sénat : celui des manuels scolaires. Les interventions dans ce domaine seront fragilisées par le contrôle de légalité. Si les politiques éducatives constituent un « angle mort », tel sera également le cas d'autres politiques. La parité des conseils généraux ne permettra pas de résoudre le problème.
- Présidence de Mme Françoise Laborde, vice-présidente -
Mme Marie-Pierre Monier . - Comment assurer la relève des médecins pratiquant les IVG ? Vous avez parlé de politique éducative : pendant des années, le Planning familial se rendait dans les établissements scolaires. Des interventions sont aujourd'hui plus compliquées pour des raisons budgétaires.
Mme Françoise Laborde, présidente, co-rapporteure . - Je suis d'accord, les sages-femmes doivent s'approprier sereinement leur nouvelle compétence en matière d'IVG médicamenteuse. Je souscris aussi à l'idée que les IVG ne devraient pas être pratiquées systématiquement dans des services d'obstétrique. Je suis d'accord aussi avec le fait que le délai de réflexion pose problème.
Vous militez tous, par ailleurs, pour le temps d'écoute des femmes. Or, dans le privé, la rentabilité prime et, dans le public, les moyens manquent : comment maintenir le temps d'écoute dans ce contexte ? Nos recommandations doivent porter sur une augmentation du budget consacré à ces actes, en veillant à ce que les moyens affectés aux IVG ne soient pas consacrés à d'autres priorités.
L'anonymat des mineures est problématique pour le remboursement. Concernant la présence des infirmières et du Planning familial dans les collèges et les lycées, je suis d'accord avec mes collègues : les moyens manquent. C'est regrettable !
Dans les recommandations que formulera notre délégation, il faudra mettre l'accent sur l'anonymat des mineures, incompatible avec le remboursement a posteriori .
Docteur Philippe Lefebvre . - La prise en charge de l'interruption volontaire de grossesse à 100 % a certes simplifié la situation, mais la prise en charge des examens complémentaires connexes à l'interruption de grossesse continue à se poser. La mutuelle peut intervenir et la retenue de participation forfaitaire peut alerter les parents. Il faudrait prévoir l'exonération de cette part forfaitaire et la prise en charge des examens réalisés autour de l'interruption de grossesse. À défaut, dans certains cas, le dépistage des infections sexuellement transmissibles n'est pas assuré. Nous faisons de l'antibioprophylaxie à l'aveugle, faute de prise en charge du dépistage des IST.
En matière de formation, certaines régions ont mis en place des diplômes universitaires (DU) pour la formation des médecins. Ces formations rencontrent un réel succès. Je ne rencontre pas de problème pour assurer la relève, malgré une concentration sur les métropoles. Mais il faut que de véritables moyens soient consacrés à ces formations.
Docteur Philippe Faucher . - Pour continuer sur ce point, il ne faut pas tomber dans le manichéisme. En France, un certain nombre de gynécologues-obstétriciens pratiquent des IVG.
Mme Caroline Rebhi, responsable de la commission « éducation à la sexualité » du Mouvement français pour le Planning familial (MFPF) . - Le Planning familial intervient dans les établissements scolaires. La loi prévoit une intervention de la maternelle au lycée, trois fois par an par classe d'âge, mais le Planning n'intervient généralement qu'une fois par an, en classe de quatrième ou de troisième. Le budget prévu pour cette intervention n'est que de 2,7 millions d'euros pour toute la France, raison pour laquelle le Planning sollicite d'autres financements. Les ARS et les conseils régionaux financent également ces visites dans les établissements scolaires. Les proviseurs peuvent parfois dégager des budgets, mais doivent choisir entre sexualité, drogues, obésité...
L'important n'est pas d'intervenir seulement sur des notions de biologie, mais de privilégier une approche globale et d'aborder le sujet sous l'angle de l'égalité entre les filles et les garçons, en prévention des violences sexuelles. À partir du collège et au lycée, la contraception et l'avortement sont également abordés.
Concernant l'interruption médicale de grossesse, la loi prévoit que les professionnels et le comité d'éthique valident l'interruption, mais elle n'évoque ni le viol ni les agressions sexuelles. Si une mineure se trouve enceinte après un viol, à Paris, seuls deux hôpitaux acceptent l'interruption médicale de grossesse. Sinon, il y a la solution de l'étranger...
Mme Véronique Séhier . - L'éducation à la sexualité dépend de l'implication des collectivités territoriales. Il faut des politiques volontaristes. Même chose pour l'accès à la contraception des mineures dans les centres de planification. Accueillir des jeunes dans les permanences de PMI n'est pas toujours facile : les filles ne prendront pas le risque d'y rencontrer leur mère ou une amie de leur mère. Il est donc nécessaire d'instituer un véritable pilotage de la politique de planification familiale.
La confidentialité est primordiale pour que toute personne puisse accéder à la contraception de son choix. Ceci concerne les mineures, mais aussi les jeunes adultes qui renoncent à la contraception, car elles ne veulent pas passer par la mutuelle de leurs parents. C'est un vrai problème !
Pour l'IVG, la confidentialité doit aussi être respectée au sein de l'établissement scolaire. Or, les parents peuvent être prévenus de l'absence de leur fille, parfois par des alertes automatiques.
Il faut se montrer très vigilant sur la manière dont on parle de l'IVG. Il est important de proposer des lieux de parole, mais toutes les femmes n'en ont pas besoin. Pour certaines, l'IVG est d'abord un soulagement ! Des jeunes femmes qui s'appellent « les filles des 343 » disent qu'elles ont avorté et qu'elles vont bien.
Enfin, la question des femmes étrangères doit être traitée. Bien que l'IVG puisse relever des soins urgents, certains hôpitaux la refusent à des femmes étrangères, considérant qu'il est trop compliqué de faire le dossier d'aide médicale de l'État (AME). Ces femmes se retrouvent alors hors délai.
Mme Laurence Cohen . - Sur le suivi psychologique, j'ai eu des retours d'expérience de jeunes femmes qui se sont senties abandonnées parce qu'après avoir pris le médicament destiné à l'IVG, elles n'avaient pas eu l'impression d'être véritablement suivies par la suite.
Mme Françoise Laborde, présidente, co-rapporteure . - La visite de contrôle est importante aussi sur ce plan : elle ne permet pas seulement un contrôle médical, mais constitue aussi un temps d'échange. Or elle n'est pas toujours assurée.
Mme Maya Surduts . - Je ne veux pas polémiquer, mais je souhaite revenir sur les gynécologues-obstétriciens. La maternité des Lilas a toujours lutté pour le droit à l'avortement. Si cette maternité n'est pas sauvée, la situation en matière d'IVG sera grave dans le département de Seine-Saint-Denis : cet établissement pratique 1 600 naissances et 1 000 IVG. Le chiffre habituel est plutôt d'un pour quatre. Nous tenons à la pérennité de cette structure. Les Bluets ont également une pratique exemplaire. Il ne faut pas systématiquement se défier des gynécologues-obstétriciens en matière d'IVG.
Docteur Jean-Claude Magnier . - Je suis d'accord : je parlais plutôt des obstétriciens-chefs de service. En 1994, une étude montrait que les IVG étaient pratiquées d'abord par les généralistes, puis par les gynécologues médicaux et enfin par les obstétriciens et les chirurgiens.
Mme Françoise Laborde, présidente, co-rapporteure . - Si nous avons des questions complémentaires, nous reviendrons vers vous. Je vous remercie d'être venus et d'avoir répondu à nos questions.
Thème :
Maladies cardio-métaboliques
- Trajectoire entre biologie, comportement
et environnement - Santé
de la femme, y a-t-il des spécificités ?
Audition de la professeure Karine Clément, directrice de l'Institut de cardio-métabolisme et nutrition (ICAN)
(22 janvier 2015)
Présidence de Mme Chantal Jouanno, présidente
Mme Chantal Jouanno, présidente . - Nous poursuivons ce matin nos auditions sur le projet de loi relatif à la santé, dont notre délégation a été saisie par la commission des Affaires sociales, en accueillant la professeure Karine Clément, spécialiste des maladies cardio-métaboliques.
J'informe Mme Karine Clément que nos rapporteures sur ce texte sont Françoise Laborde et Annick Billon, qui ne manqueront pas de vous poser des questions à l'issue de votre intervention.
Ce projet de loi nous offre l'occasion de travailler de manière générale sur la santé des femmes, sans nous en tenir nécessairement aux articles du texte qui concernent a priori spécifiquement les femmes.
Madame la professeure, c'est avec plaisir que je vous donne la parole. Après votre intervention, mes collègues vous poseront quelques questions.
Je voudrais pour ma part vous solliciter sur le point suivant : lorsque l'Institut hospitalo-universitaire sur le cardio-métabolisme et la nutrition a été créé à votre initiative en 2010, vous étiez la seule femme à avoir présenté un projet parmi les dix-neuf candidats. Un professeur de médecine dont les propos ont été rapportés par la presse s'est estimé « frappé par le machisme et la jalousie du milieu hospitalo-universitaire parisien » . Souhaitez-vous vous exprimer sur ce sujet ? Votre carrière a-t-elle jusqu'à présent été un parcours d'obstacles plus compliqué, à votre avis, que si vous étiez un homme ?
Professeure Karine Clément, directrice de l'Institut de cardio-métabolisme et nutrition (ICAN) . - Professeur de nutrition, j'associe depuis longtemps une activité de recherche à la pratique clinique, un parcours peut-être plus difficile pour une femme que pour un homme. Je dirige l'Institut de cardio-métabolisme et nutrition (ICAN) et, au sein de celui-ci, l'équipe Inserm-Pierre et Marie Curie, qui travaille sur les maladies métaboliques, l'obésité et le diabète. J'ai préparé cette intervention avec ma collègue Geneviève Derumeaux, cardiologue à l'hôpital Henri Mondor.
La création de l'ICAN, en 2011, a regroupé des équipes de recherche qui travaillaient jusque-là de manière isolée sur des sujets comme l'obésité, les maladies métaboliques et cardiaques ou le diabète, tout en y associant le pôle clinique, sous la direction d'Agnès Hartemann, chef de service à la Pitié-Salpêtrière. Nous menons des projets associant recherche et soins, avec un volet consacré à l'enseignement. L'originalité de notre institut repose sur ce décloisonnement des compétences - je réalise depuis trois ans à quel point j'avais sous-estimé les frontières entre disciplines. Les pathologies (obésité, diabète et maladies cardiaques) ont un lien entre elles, et les critères environnementaux (mode de vie ou vulnérabilité sociale) influent sur la biologie. D'où la nécessité d'une vision globale et d'une approche intégrée : ceci constitue une démarche innovante.
Les maladies cardio-métaboliques évoluent dans le temps, le vieillissement de la population entraînant leur chronicisation. De même, l'obésité se développe sur un terrain à risque, et peut devenir un handicap au fil des ans, avec des différences de trajectoires selon les patients. Certains, diabétiques, mourant d'infarctus avant cinquante ans, d'autres n'ayant aucun problème cardiovasculaire. La sensibilité aux changements environnementaux et le stress font partie des facteurs expliquant ces variations. Des facteurs internes entrent également en jeu, comme la génétique, la nutrition maternelle, l'épigénétique, les hormones ou la longévité. Enfin, des études sont en cours sur des causes plus spécifiques, comme l'influence des changements environnementaux sur les modifications de la flore intestinale.
Mme Chantal Jouanno, présidente . - Vous voulez parler des comportements alimentaires ?
Professeure Karine Clément . - Pas seulement. Certains types de polluants peuvent avoir des effets sur les hormones. Le sommeil, l'activité physique et le niveau de sédentarité sont aussi à prendre en compte pour adapter les traitements. Par exemple, les données scientifiques ont montré que la réduction des apports alimentaires et la pratique d'une activité physique adaptée protégeaient du diabète et des maladies cardiovasculaires. L'obésité étant une maladie chronique qui évolue tout au long de la vie, la réponse oscille entre contrainte et astreinte. À côté des médecins, les coaches sportifs et les diététiciens ont un rôle à jouer : il est nécessaire de mobiliser une grande diversité d'expertises.
Depuis quinze à vingt ans, partout dans le monde, les sociétés savantes constatent régulièrement des différences de réponse entre hommes et femmes, en ce qui concerne le traitement des maladies cardio-métaboliques. Malgré de récents progrès, les essais thérapeutiques se concentrent sur les hommes, et la Société européenne de cardiologie mentionne une moindre prise en charge des femmes. Cela tient essentiellement à l'idée préconçue que les femmes seraient protégées contre les maladies cardiovasculaires. D'ailleurs, même des femmes ayant fait un infarctus du myocarde continuent à craindre davantage le cancer du sein qu'une maladie cardiaque...
Une recommandation européenne préconise de faire attention au coeur des femmes. En juin 2010, un article de la revue Nature intitulé « Putting gender on the agenda » constatait que l'approche genrée était insuffisante dans beaucoup de pathologies, qu'il s'agisse de la recherche où il est plus facile de tester des souris mâles que des souris femelles soumises au cycle hormonal, que de la prise en charge clinique. La prise en compte du sexe fait partie des items dans Horizon 2020. Travailler sur les différents modèles augmente certes les coûts, mais évite que l'expérience clinique perde de vue cette nécessité. En effet, on parle de « evidence-based medecine » mais, à bien des égards, on peut y voir une « male evidence-based medecine » .
Avant la ménopause, la production d'oestrogènes contribue à diminuer le risque de pathologie cardiaque pour les femmes. Mais le tabagisme annule une grande partie de leurs effets bénéfiques. Après la ménopause, la déficience en oestrogènes multiplie par sept le risque d'accident vasculaire. Il faut le souligner, les maladies cardiovasculaires constituent la première cause de mortalité chez les femmes ; la cardiopathie ischémique les touche dans une proportion de 1 sur 2,6 contre 1 sur 6 pour le cancer. La Fédération française de cardiologie dénombre 89 000 femmes victimes de maladies cardiovasculaires contre 76 000 hommes.
Lors des Jeux olympiques de Vancouver, le décès de la mère de la patineuse Joannie Rochette, victime d'une maladie cardiovasculaire à 55 ans alors qu'elle n'avait pas d'antécédent familial, a été la première étape d'une prise de conscience : les femmes meurent tout autant que les hommes de maladies coronariennes ou d'insuffisance cardiaque avec hypertension.
Les femmes sont plus vulnérables aux facteurs de risque de ces maladies que sont la surcharge pondérale, le diabète, l'hypertension, le tabac... Et pourtant, on tarde beaucoup plus à prendre en compte les symptômes annonciateurs quand il s'agit d'une femme. Lorsqu'un homme se plaint d'une douleur précordiale, sa femme appelle le SAMU ; quand c'est une femme, le mari lui conseille de prendre un Doliprane ! Voilà qui signale un véritable enjeu d'éducation. Même les signes biologiques sur un électrocardiogramme sont moins typiques chez la femme.
Enfin, les complications post-opératoires sont plus fréquentes chez les femmes, avec la possibilité de saignements importants ou le développement d'effets secondaires et de complications chroniques, comme l'insuffisance cardiaque.
Par ailleurs, l'obésité, autre facteur de risque, a progressé de manière impressionnante, à l'échelle mondiale, plus particulièrement chez les femmes. Au Moyen-Orient et en Afrique du Sud, plus de 45 % des femmes en souffrent contre 30 % des hommes ; elle touche 15 % de la population en France. Le risque tient à l'augmentation du tissu graisseux, mais aussi à la distribution des graisses. La morphologie féminine a évolué, avec une prise de graisse au niveau abdominal, sous la peau et dans le ventre. Or la graisse viscérale favorise le diabète. Mon équipe travaille plus particulièrement sur le « tour de taille à risque ».
Contrairement à ce qu'on croit, les femmes sont tout autant victimes d'hypertension que les hommes, et cela quel que soit leur âge. Lorsqu'elles ont du cholestérol ou qu'elles souffrent de dyslipidémie, elles sont souvent moins bien dépistées et bénéficient moins souvent des traitements existants.
Jusqu'à cinquante ans, le risque d'infarctus du myocarde est le même pour tous les diabétiques. Cela signifie que nous sommes extrêmement vulnérables aux facteurs de risque cardio-métaboliques. Or, si l'on sait que des changements de mode d'activités physiques ou de mode d'alimentation constituent des facteurs importants d'amélioration, la littérature souffre d'une sous-représentation féminine dans les études : sur 300 articles recensés dans un travail de 2015, trois seulement mentionnent une analyse différenciée selon le sexe.
L'information aux femmes enceintes ne prend pas assez en compte le risque de diabète et d'hypertension artérielle, dont les effets peuvent être immédiats pour la mère et l'enfant, ou postérieurs à la grossesse. La prévention du risque cardiovasculaire est vraiment très importante mais reste peu prise en compte dans les recommandations. Enfin, il faudrait renforcer la prévention du tabagisme, car beaucoup de femmes continuent à croire que fumer évite de grossir, comme l'affirmaient certaines affiches publicitaires représentant des femmes enceintes en train de fumer pour éviter de prendre trop de poids pendant une grossesse.
Après la ménopause, la production hormonale se modifie et les femmes redistribuent les graisses au niveau de l'abdomen. Le développement du tissu graisseux viscéral, qui perturbe les interactions entre les organes (foie, muscles et cerveau) et la flore intestinale, rend la perte de poids encore plus difficile. Quand on grossit, les cellules inflammatoires qui entourent les cellules graisseuses s'infiltrent dans le tissu viscéral, provoquant des altérations au niveau biologique. De plus, la déficience en oestrogènes après la ménopause réduit l'activité du tissu dit brun ou beige, celui qui brûle les graisses.
On ne peut pas traiter séparément les maladies du coeur et celles du métabolisme. Les maladies cardiovasculaires sont le produit d'un système, où interviennent des éléments aussi différents que la pression sociale, la psychologie, l'exposition au stress, l'activité physique etc. Sa complexité évolue dans le temps. C'est pourquoi il est nécessaire de développer une médecine de précision, de plus en plus personnalisée, qui tienne compte de l'originalité du parcours de chacun. Une différenciation entre hommes et femmes y aurait toute sa place et contribuerait à battre en brèche les idées reçues.
Mme Chantal Jouanno, présidente . - Le système hospitalo-universitaire est-il aussi machiste qu'on le dit ?
Professeure Karine Clément . - Il y a eu des changements à l'ICAN : la directrice de l'Institut est une femme - moi - et il y a une directrice du pôle des maladies cardio-métaboliques. Malgré cela, je ne suis pas sûre que pour se faire entendre dans le monde hospitalo-universitaire, être une jeune femme avec pour spécialité l'étude du métabolisme soit la situation la plus favorable !
Mme Annick Billon, co-rapporteure . - Beaucoup de jeunes filles souffrent de boulimie ou d'anorexie. Quelles seront les répercussions à long terme de ces dysfonctionnements sur leur métabolisme ? Les hommes sont parfois touchés, également. Si l'on considère que l'alimentation joue un rôle important dans l'évolution des morphologies, que penser de la viande que l'on vend dans les supermarchés, dont on sait qu'elle peut contenir des hormones ? Sa consommation peut-elle influer sur la puberté plus ou moins précoce des jeunes filles ? Dans mon territoire, situé en bord de mer, il semble qu'il y ait moins de cas d'obésité, car l'environnement favorise une activité physique régulière. Disposons-nous d'études scientifiques pour appuyer cette théorie ? En France, les rythmes scolaires sont lourds, notamment si on les compare à ceux de l'Australie, où l'école finit à 15 heures. Nos jeunes ont moins d'activité physique qu'ailleurs, et la charge de travail liée aux études secondaires empêche certains d'avoir la moindre activité sportive.
Professeure Karine Clément . - Les jeunes filles sont très tôt soumises au diktat médiatique de la minceur. Une étude britannique a montré, il y a quelques années, que des fillettes de huit ans avaient de leur silhouette une perception faussée par rapport à celle des garçons : elles se voient toujours plus fortes qu'elles ne sont en réalité. Il y a aujourd'hui beaucoup de troubles du comportement alimentaire chez les jeunes filles (anorexie ou boulimie). Chez les hommes, les troubles alimentaires vont souvent de pair avec des maladies psychiques plus sévères que chez les femmes. Dans tous les cas, ils perturbent les signaux biologiques et le dialogue entre les organes. Des études anglaises ont montré que le surpoids augmentait le risque des maladies cardiovasculaires chez les garçons. Des perturbations des signaux biologiques peuvent avoir des conséquences sur le long terme. L'expérience clinique nous enseigne que de grandes variations pondérales répétées induisent une altération des signaux biologiques et des organes qui diminue la réponse à une perte de poids.
Les hormones et les polluants, notamment les dérivés des dioxines, qui se stockent dans les tissus graisseux, ont certainement des effets de nature biologique, mais beaucoup demeurent encore inconnus. Des études sont en cours sur l'interaction de l'environnement et de l'alimentation avec l'organisme. Elles restent compliquées à mener du fait de la multiplicité des polluants à traiter. Au fond, votre question illustre l'interaction de l'environnement avec notre biologie. Il existe des données très intéressantes sur les rythmes biologiques, l'obésité et le surpoids ainsi que sur l'influence de la réduction du temps de sommeil sur les rythmes biologiques. Les développements actuels de la recherche autour du traitement de ce que l'on désigne par le terme générique « Big data » devraient enrichir ce type d'études et montrer l'interaction entre notre biologie et l'environnement. Dans les villes, la pratique d'activités physiques n'est pas toujours chose aisée.
Mme Françoise Laborde, co-rapporteure . - Le stress, l'anxiété et la dépression sont des pathologies souvent féminines. Les médecins prennent-ils en compte le fait qu'une dépression peut amener d'autres risques ? Je ne suis pas sûre qu'ils nous alertent là-dessus, notamment sur les risques cardiovasculaires. Quant aux médicaments, ils produisent des effets différents sur les hommes et sur les femmes.
Professeure Karine Clément . - Une fois le diagnostic établi, la prise en charge thérapeutique est la même chez les hommes et chez les femmes. On traite les facteurs de risque plus tard, dans un deuxième temps. Personne ne réagit de la même façon au traitement. Cela dépend sans doute des hormones ou des bactéries intestinales qui métaboliseraient de manière différente certains médicaments. Les acteurs de l'industrie pharmaceutique commencent à étudier la question. La génétique n'est pas seule en cause. Certains antidépresseurs favorisent la prise de poids, parfois jusqu'à 25 kilos chez les femmes. On touche là à des enjeux d'éducation médicale.
Mme Hélène Conway-Mouret . - Une approche de soins sur mesure n'est-elle pas contraire aux intérêts des laboratoires qui cherchent à produire et à vendre massivement ? La mode anglo-saxonne d'alcoolisation massive expresse ( binge drinking ) nous arrive : le projet de loi relatif à la santé le prend en compte. Disposons-nous d'études sur l'impact, sur le long terme, de la consommation d'alcool, notamment chez les jeunes filles ? Lorsque les graisses fondent, que deviennent les produits chimiques qui y étaient stockés ? Le corps les absorbe-t-il ? Peut-on considérer que les graisses constituent une protection pour le corps ?
Professeure Karine Clément . - Il y a une attrition des médicaments contre les maladies cardio-métaboliques. L'obésité ou le diabète ne sont jamais des pathologies isolées. Les personnes sont très diverses, on ne saurait donc résoudre ces problèmes par un traitement de masse. Par ailleurs, les laboratoires pourraient se heurter à des difficultés économiques s'ils décident de personnaliser les traitements.
Mme Hélène Conway-Mouret . - Les laboratoires en sont-ils capables ?
Professeure Karine Clément . - Certains développent déjà des traitements « de niche ». Quant au phénomène de l'alcoolisation massive chez les femmes, il n'est pas nouveau. Il sévissait déjà aux États-Unis il y a quelques années. Or les filles sont biologiquement plus sensibles à l'alcool que les garçons.
S'agissant des graisses, une étude a montré qu'après un amaigrissement massif, lors d'une chirurgie de l'obésité par exemple, le taux des polluants dans le sang augmentait. Ce n'est qu'une piste qui mérite d'être explorée beaucoup plus largement.
Mme Brigitte Gonthier-Maurin . - On manque de statistiques et de connaissances genrées dans le domaine de la santé plus que dans d'autres. Quid du rôle de l'éducation et de l'école dans la prévention des maladies cardio-métaboliques ?
Professeure Karine Clément . - Je suis tout à fait d'accord avec vous. Depuis vingt ans, les connaissances scientifiques sur l'obésité ont considérablement évolué. On sait pourquoi l'on prend du poids ; on a identifié les facteurs environnementaux en cause. Néanmoins un fossé subsiste entre cette connaissance scientifique très précise et les messages transmis au grand public. L'école a certainement un rôle à jouer pour le combler. Nous en avons pris conscience et allons établir des messages à disséminer.
Mme Chantal Jouanno, présidente . - Il faudrait impliquer les adultes et transformer un système médical qui ne semble pas, au vu des modes de remboursement qu'il pratique, favorable à la diffusion de ces messages.
Professeure Karine Clément . - Un médecin généraliste qui exerce de 6 heures du matin jusqu'à 22 heures le soir n'a pas beaucoup de temps à consacrer à sa formation.
Mme Maryvonne Blondin . - Entre 2001 et 2004, la santé était l'une des compétences du département, notamment la santé publique primaire. Dans ce cadre, j'ai eu l'occasion de mettre en oeuvre deux actions : la maîtrise du syndrome d'alcoolisation brutale et la lutte contre l'obésité infantile. Nous avions travaillé avec les cuisiniers des cantines scolaires pour qu'ils contribuent à changer l'alimentation des enfants. Le système a ensuite été étendu aux écoles primaires. Cela avait été un vrai succès. Bien que la santé soit désormais une compétence de l'État, notre action perdure depuis lors. Au Canada, les enfants emportent des « lunch boxes » à l'école. Le contenu de ces boîtes est souvent effarant, car il favorise largement l'obésité. On n'apprend pas aux enfants à bien manger. Enfin, des recherches récentes menées dans mon département ont établi un lien entre intestin et cerveau dans le cas de l'autisme. Cette partie-là de notre corps est à protéger sans modération...
Professeure Karine Clément . - En matière de nutrition, le reste du monde, qu'il s'agisse du Moyen-Orient ou de la Chine, porte un regard positif sur la France. Dans les familles où le niveau socio-économique est le plus élevé, l'obésité s'est stabilisée. Il n'en reste pas moins que l'obésité massive a été multipliée par trois depuis la fin des années 2000, notamment dans les catégories sociales les plus défavorisées. Les disparités régionales sont importantes, le Nord et l'Est étant les plus touchés. Des actions ciblées seraient nécessaires en matière de consommation.
Pour en revenir au lien entre flore intestinale et cerveau, on a constaté qu'en greffant la flore intestinale de souris à comportement autistique sur des souris saines, celles-ci adoptaient le comportement autistique des premières. Notre cerveau et notre intestin entretiennent un dialogue permanent.
Mme Michelle Meunier . - Vous insistez sur la nécessité de genrer la recherche. C'est une perspective optimiste. Dans quelle mesure l'obésité a-t-elle un caractère héréditaire ?
Professeure Karine Clément . - Oui, les connaissances dont nous disposons sur le génome humain valident ce que les études épidémiologiques avaient établi : le patrimoine génétique joue un rôle dans le cas de l'obésité. Nous avons commencé à identifier les gènes en cause, mais surtout à mettre ceux-ci en relation avec notre environnement et les bactéries présentes dans notre système viscéral, car nous ne sommes que les marionnettes de notre génome bactérien.
Mme Chantal Jouanno, présidente . - Je vous remercie pour cette audition passionnante. Comme le dit le professeur Gilles Boeuf, « nous sommes une ode à la biodiversité » . Vous l'avez largement confirmé.
Thème
Approche
« genrée » de la prise en charge et de la
prévention concernant le VIH/SIDA
Audition de Mmes Caroline Rebhi, responsable de la commission éducation à la sexualité et Catherine Kapusta-Palmer, membre du Conseil national du sida, responsable du programme « femmes et VIH » du Mouvement français pour le Planning familial (MFPF)
(22 janvier 2015)
Présidence de
Mme Chantal Jouanno,
présidente,
puis de Mme Françoise Laborde,
vice-présidente
Mme Chantal Jouanno, présidente . - Nous accueillons maintenant, pour poursuivre nos auditions sur le thème « femmes et santé », deux représentantes du Planning familial : Mmes Catherine Kapusta-Palmer, membre du Conseil national du Sida et responsable du programme « femmes et VIH », et Caroline Rebhi, responsable de la commission « éducation à la sexualité » du Planning familial.
Je précise à l'attention de Mmes Kapusta-Palmer et Rebhi que la délégation aux droits des femmes et à l'égalité des chances va rendre un avis sur le projet de loi relatif à la santé. Au sein de notre délégation, nos collègues Françoise Laborde et Annick Billon sont les rapporteures de ce texte. La délégation a saisi l'occasion de ce projet de loi pour travailler sur le thème de la santé des femmes en général, sans se limiter nécessairement aux articles portant sur l'interruption volontaire de grossesse (IVG) et la contraception d'urgence qui nous concernent directement.
Je propose, Mesdames, de vous céder dès à présent la parole pour exposer la spécificité genrée de la prise en charge du sida et des infections sexuellement transmissibles (IST). Ensuite, nous aurons des échanges avec les membres de la délégation et les rapporteures qui, j'en suis sûre, auront de nombreuses questions à vous poser.
Mme Caroline Rebhi, responsable de la commission « Éducation à la sexualité » du Mouvement français pour le Planning familial (MFPF) . - Je vous présenterai en premier lieu quelques éléments de contexte, puis je laisserai Catherine Kapusta-Palmer développer plus spécifiquement la question de l'approche genrée « femmes et VIH ».
Je me référerai, pour ces éléments de contexte, à l'étude « Les comportements sexuels en France » , menée en 2007 par Nathalie Bajos. L'auteure y révèle notamment qu'en termes d'âge, l'entrée dans la sexualité diffère peu entre les femmes et les hommes. L'écart se limite à quelques mois. En revanche, une différence significative est constatée s'agissant du nombre de partenaires déclarés : 13 partenaires environ pour les hommes et 5,1 en moyenne pour les femmes. Selon Nathalie Bajos, les femmes pourraient sous-estimer le nombre réel de leurs partenaires. Socialement, la multiplicité des partenaires est en effet moins bien vue pour les femmes que pour les hommes.
Nous entendons souvent que les hommes auraient plus de besoins sexuels que les femmes qui, elles, s'inscriraient davantage dans la recherche d'un lien sentimental, privilégiant la dimension relationnelle. Or, cette asymétrie dans la perception entre les hommes et les femmes, entre des besoins biologiques et sexuels d'une part et l'affectivité d'autre part, induit des différences dans la prévention et dans la gestion des risques.
L'approche classiquement adoptée par les femmes reste souvent cantonnée à la problématique de la contraception. Nous soulignons pour notre part la nécessité de proposer une approche de prévention globale, incluant le VIH, les IST, la reproduction et la contraception. Nous insistons par ailleurs sur l'importance que soit reconnu aux femmes séropositives un droit à mener une vie affective. Au centre de nos préoccupations figure en outre la question de la prévention et de la prise en charge de l'infection à VIH pour les femmes de plus de 50 ans. Catherine Kapusta-Palmer développera plus particulièrement ce dernier point.
Je souhaite dire quelques mots aussi des violences à l'encontre des femmes, dont l'importance et les spécificités ont été mises en évidence dans un rapport de l'ONU publié en 2012. La question des violences s'intègre d'ailleurs pleinement dans le cadre d'une approche de prévention globale en santé sexuelle : une femme sur cinq dans le monde sera victime de viol ou de tentative de viol entre 14 et 55 ans. La prévalence des violences à l'encontre des femmes dépasse donc celles des cancers, des accidents cardiovasculaires et même du paludisme. Aujourd'hui, une femme meurt tous les trois jours sous les coups de son conjoint. Enfin, une étude révèle qu'entre 40 et 50 % des femmes résidant dans l'Union européenne seront victimes de harcèlement moral au travail.
Mme Catherine Kapusta-Palmer, membre du Conseil national du sida, responsable du programme « Femmes et VIH » . - Dans son travail sur les comportements sexuels en France, Nathalie Bajos indique que « si les femmes sont plus touchées par le VIH et les IST, ce n'est pas parce que ce sont des femmes au sens biologique du terme, mais parce que leur sexualité s'exerce dans un contexte marqué par de nombreuses inégalités » .
Un cumul de facteurs explique que les femmes soient, de manière générale, plus vulnérables que les hommes au VIH et aux IST. Aujourd'hui dans le monde, elles représentent plus de la moitié des personnes séropositives. Pourtant, depuis le début de l'épidémie, les femmes sont restées invisibles. Les politiques publiques de lutte contre le VIH ont retenu pour base la notion de prévalence. Or, effectivement, la « photographie » de l'épidémie, dès ses débuts, a identifié parmi les populations à forte prévalence les hommes homosexuels, les usagers de drogues et, s'agissant des femmes, les prostituées puis les femmes originaires d'Afrique subsaharienne. Cette photographie initiale a eu et a toujours des conséquences en termes de prévention, de prise en charge et donc d'évolution de l'épidémie. Encore aujourd'hui, elle se répercute sur la visibilité des femmes séropositives. Elle a eu pour effet que, depuis le début de l'épidémie, les femmes sont « passées au travers » des messages de prévention, ceux-ci ne leur étant pas réellement adressés. Je rappelle que la première campagne de prévention destinée aux femmes ne date que de 1997. Les femmes ne se sont pas senties concernées par l'infection à VIH. En conséquence, nous constatons depuis plusieurs années une augmentation des contaminations chez les femmes de plus de 50 ans qui, après un divorce ou une rupture, retrouvent une vie sexuelle diversifiée. Nous recevons de plus en plus de femmes, mères ou grand-mères, qui découvrent aujourd'hui leur séropositivité.
Ce constat, qui vaut également pour les IST, appelle à une grande vigilance. En effet, le corps médical ne pense pas à évoquer la prévention et le dépistage auprès des femmes de plus de 50 ans, supposant manifestement qu'elles n'ont plus de vie sexuelle.
Nous estimons essentiel d'adopter une approche globale de la santé sexuelle qui, au féminin, est trop souvent réduite à la santé reproductive. Il convient d'aborder la réduction des risques dans leur ensemble, qu'il s'agisse de l'infection à VIH, des IST ou encore des grossesses non prévues. Cette approche doit en outre tenir compte du contexte relationnel puisque, aujourd'hui encore, les inégalités entre les hommes et les femmes engendrent des difficultés supplémentaires dans la prévention et dans la prise en charge médicale. Dans un contexte de rapports violents, le risque de contamination des femmes est multiplié. Les violences se répercutent en effet sur l'estime que les femmes ont d'elles-mêmes : les femmes victimes de violences se protègent moins et sont moins en mesure, par exemple, d'imposer l'utilisation du préservatif à leur partenaire. La question des inégalités doit donc s'inscrire au coeur de cette approche globale de prévention et de prise en charge.
Les femmes séropositives que nous rencontrons se posent de nombreuses questions sur leur santé, leur vie affective et leur vie sexuelle. Or elles ne trouvent quasiment aucune réponse. Aujourd'hui encore, pour l'infection à VIH comme pour d'autres maladies, les études et les recherches ne sont pas réalisées de manière genrée ou ne le sont que très peu. Les femmes sont encore sous-représentées dans les cohortes. Alors qu'en France, environ 35 % des personnes contaminées sont des femmes, leur représentation dans les études est en baisse et ne dépasse pas 15 % aujourd'hui. Les femmes sont exclues des études sous prétexte qu'elles risqueraient de fausser les données ou de biaiser les résultats si elles devenaient enceintes pendant les essais. Encore une fois, elles sont réduites à leur statut de mères ! Dans ce contexte, les femmes testent les effets des traitements dans la vraie vie. Or l'argument même selon lequel l'inclusion de femmes dans les essais risquerait d'en fausser les résultats souligne bien que le virus et les traitements ne produisent pas les mêmes effets chez les hommes et chez les femmes.
Ces différences dans les effets s'expliquent bien évidemment par des différences physiologiques. Les traitements du VIH perturbent le système hormonal. Ils induisent des problèmes cardiovasculaires et osseux, ainsi qu'une dystrophie, c'est-à-dire une transformation du corps. Il ne s'agit pas d'affirmer que les effets secondaires seraient plus difficiles pour les femmes que pour les hommes, mais simplement de reconnaître qu'ils sont différents. Pourtant, aujourd'hui encore, les femmes séropositives rencontrent des difficultés à le faire entendre. Seules des études genrées permettraient d'apporter des réponses aux questions des femmes sur les conséquences des traitements, qu'il s'agisse des aspects cardiovasculaires, de la transformation du corps ou encore des fluctuations hormonales, notamment au moment de la ménopause. L'absence de données scientifiques, mais également d'études en sciences sociales sur le vécu et l'isolement des femmes séropositives nous semble extrêmement problématique.
L'enquête VESPA (VIH-Enquête Sur les Personnes Atteintes) de l'Agence nationale de recherche sur le sida et les hépatites virales (ANRS) a notamment souligné la situation de précarité dans laquelle se trouvent souvent les femmes atteintes par le VIH. L'isolement, la précarité sociale - notamment des femmes originaires d'Afrique subsaharienne - ou encore la co-infection par une hépatite constituent autant de facteurs de vulnérabilité cumulés face à la maladie. Socialement, celle-ci est moins bien acceptée lorsqu'elle touche les femmes. A l'occasion de colloques que nous organisons avec des femmes séropositives, nous rencontrons souvent des interlocutrices restées dix, quinze ou vingt ans sans jamais parler de leur maladie, si ce n'est à leur médecin.
Pour apporter des réponses aux femmes, il convient de tenir compte de leurs spécificités physiologiques et sociales. Le travail que le Planning familial mène notamment auprès des jeunes s'inscrit bien dans cette perspective.
Aujourd'hui, les traitements permettent aux personnes séropositives de vivre plus longtemps. Le contrôle de la charge virale leur permet d'être « moins contaminantes ». En matière de sexualité, le préservatif n'est plus l'unique outil de prévention : il existe toute une palette de moyens permettant de prévenir la transmission de la maladie. Cependant, ces moyens sont très peu étudiés chez les femmes. Le préservatif féminin reste trop peu mis en avant, alors qu'il permettrait aux femmes de gérer elles-mêmes leur prévention. De la même manière, les microbicides font l'objet de très peu de recherches. Voilà deux ans, l'Organisation des Nations Unies (ONU) a annoncé que l'utilisation du contraceptif injectable Depo-Provera, l'un des contraceptifs les plus utilisés dans les pays du Sud, était susceptible d'augmenter le risque d'infection à VIH pour les femmes. Or, à la suite de cette annonce, très peu d'études ont été menées. Aucun investissement n'a été réalisé pour poursuivre les recherches.
Pour terminer, je souhaite aborder la pénalisation de la transmission du VIH, un sujet souvent évoqué dans les colloques que le Planning familial organise avec d'autres associations. Bien qu'en France, les plaintes portées émanent souvent des femmes, j'insiste sur le fait que pour la majorité des femmes que nous rencontrons, la transmission du VIH ne peut s'appréhender en termes de « coupable » ou de « victime ». Il serait certes trop simpliste de parler d'une responsabilité partagée dans la prévention, en raison des inégalités évoquées plus tôt. Pour avancer sur cette question, plutôt que d'apporter une réponse d'ordre juridique, il convient de permettre aux femmes de gérer leur prévention.
Mme Chantal Jouanno, présidente . - Merci. Je propose de céder la parole aux deux rapporteures pour ouvrir nos échanges sur les questions posées par la transmission du VIH.
Mme Annick Billon, co-rapporteure . - Vous avez toutes les deux, mesdames, défendu l'idée d'une approche globale. Cette volonté que vous partagez m'interpelle, car en matière de communication, il a toujours été affirmé qu'une approche ciblée sur une population était beaucoup plus efficace. Ne pensez-vous pas que la communication devrait être différenciée selon les catégories de population auxquelles elle s'adresse ?
Mme Caroline Rebhi . - Nous sommes favorables à ce que des messages spécifiques soient délivrés aux différentes populations. Catherine Kapusta-Palmer l'évoquait notamment au sujet des femmes de plus de 50 ans qui, par exemple, ne se sont pas senties concernées par les messages adressés aux jeunes.
L'approche globale que nous défendons porte avant tout sur la prise en charge. Il s'agit que les personnes aient la possibilité, en un même lieu, d'effectuer un dépistage, d'avoir accès à une contraception d'urgence, d'être prises en charge dans le cadre d'une IVG ou encore de s'interroger avec des professionnels sur le fonctionnement de leur couple, dans une optique de prévention des violences.
Mme Françoise Laborde, co-rapporteure . - Selon le rapport sur la santé des femmes commandé par Mme Roselyne Bachelot-Narquin, alors ministre de la santé, de la jeunesse et des sports, alors que le nombre de cas de sida a été divisé par deux chez les hommes entre 1996 et 2006, il n'a connu qu'une très faible diminution chez les femmes. La proportion de femmes atteintes du sida a par ailleurs doublé entre 1987 et 2006. Il est possible que ces évolutions traduisent une récente tendance des femmes à se faire dépister lorsqu'elles débutent une nouvelle vie affective et sexuelle. J'y vois également un lien avec les messages d'information essentiellement centrés sur la contamination au cours de rapports homosexuels et par l'échange de seringues, alors que ces modes de transmission ne représentent qu'une part des contaminations. Ce point me semble très inquiétant.
En ce qui concerne l'approche globale dans l'information, il me semble que le message adressé aux jeunes concerne plus la prévention de grossesses non désirées que la protection contre les maladies sexuellement transmissibles, et donc contre le sida. Les jeunes filles qui prennent la pilule et ont confiance en leur compagnon ne se sentent pas touchées, peut-être, par les messages de prévention. Il se peut que nous nous trouvions face à une perte de vigilance vis-à-vis du VIH.
Écartées des messages de prévention, les personnes de plus de 50 ans n'ont pas été éduquées à se protéger elles-mêmes. De manière générale, nous notons ici l'absence d'une éducation globale par rapport au VIH : il n'est pas suffisamment souligné que même une femme hétérosexuelle peut être concernée par cette problématique.
Mme Maryvonne Blondin . - Dans l'interview datée du 2 avril 2014 que vous avez donnée à Notre temps.com , vous évoquiez les études cliniques menées essentiellement sur les hommes. Vous indiquiez alors avoir participé à un essai clinique VIH/maladies cardiovasculaires, à l'issue duquel le médecin vous a signifié qu'il ne servait à rien d'interpréter les résultats des hommes par rapport aux femmes. Ce point m'interpelle, car il soulève un enjeu d'information et de formation du corps médical.
Vous soulignez le lien entre les traitements du VIH et les infarctus et expliquez que les traitements déforment le corps des femmes. Ces points font écho à notre audition précédente.
Je souhaite par ailleurs revenir sur la « perte de vigilance » évoquée par Françoise Laborde, que je mettrai en relation avec l'éducation à la sexualité dans les écoles. Lorsque j'étais enseignante en activité, nous faisions régulièrement appel au Planning familial pour intervenir dans les écoles, mais étions face à des élèves qui estimaient ces interventions inutiles, jugeant qu'ils étaient déjà au fait de ces problèmes. Quelle approche, en matière d'éducation à la sexualité, devrait être dispensée actuellement dans écoles, selon vous ?
Mme Caroline Rebhi . - La loi de 2001 rend obligatoire l'éducation à la sexualité de la maternelle au lycée, à raison de trois séances par classe et par an. En réalité, ce n'est pas ce que nous observons. Le Planning familial intervient essentiellement, me semble-t-il, à l'initiative des infirmières scolaires.
Mme Maryvonne Blondin . - Les professeurs principaux travaillent également avec les infirmières scolaires sur ce sujet.
Mme Caroline Rebhi . - D'après ce que nous observons, il s'agit principalement d'initiatives communes aux infirmières scolaires et aux professeurs de sciences de la vie et de la terre (SVT), le sujet étant en lien avec le programme de cette matière.
La difficulté se pose essentiellement en termes de financements. L'intervention en milieu scolaire devrait faire l'objet d'une prise en charge par l'État, dans le cadre des financements destinés aux établissements d'information, de consultation ou de conseil conjugal (EICCF). Pourtant, en réalité, les établissements ne disposent que de peu de moyens et doivent donc hiérarchiser leurs priorités. Par exemple, les académies qui ont testé les « ABCD de l'égalité », désormais abandonnés, ne disposent plus de financement, aujourd'hui, pour les questions d'éducation à la sexualité.
Il est important que la loi de 2001 soit appliquée, et ce même si les élèves affirment tout savoir, notamment grâce à Internet.
Mme Maryvonne Blondin . - Malheureusement, les élèves ne sont pas demandeurs de telles interventions.
Mme Caroline Rebhi . - Le Planning familial touche environ 230 000 jeunes chaque année en France. Effectivement, la première réaction de certains jeunes est de ne pas percevoir l'intérêt d'une éducation à la sexualité, estimant qu'ils peuvent trouver toutes les réponses à leurs questions sur Internet, l'information y étant aisément accessible et, en outre, de manière anonyme.
Lorsque nous intervenons dans les classes en tant que mouvement d'éducation populaire, nous nous attachons, à partir des questions que se posent les jeunes que nous rencontrons, à adopter une approche genrée. En abordant le sujet de la contraception, nous leur demandons par exemple si, selon eux, il revient uniquement aux filles de gérer la contraception. Lorsque les jeunes nous répondent par exemple que la pilule est à la charge des filles, le préservatif à celle des garçons, nous pouvons engager une discussion sur la question.
Nos interventions sont également l'occasion d'échanger sur les violences. À l'école maternelle, au primaire et au collège, nous demandons par exemple aux enfants si le fait de soulever la jupe des filles constitue une violence, puis plus tard, s'il est dérangeant de toucher les fesses ou la poitrine des filles, et si l'on ferait des choses équivalentes aux garçons...
Si les élèves pensent tout connaître et n'ont effectivement pas besoin de nous pour s'informer sur les aspects « pratiques » de la sexualité, nous percevons bien qu'il est essentiel d'aborder avec eux les questions de l'approche genrée, des IST et des violences. Il est notamment important que les filles et les garçons se parlent, qu'ils confrontent leurs discours.
Mme Chantal Jouanno, présidente . - Avez-vous d'autres remarques ?
Mme Caroline Rebhi . - Je souhaite évoquer les tests rapides à orientation diagnostique (TRODs), qui désignent les tests de dépistage rapide du VIH. Nous estimons nécessaire que ces dispositifs soient développés non seulement dans les centres de dépistage, mais également dans les lieux associatifs, où des personnels formés pourraient les pratiquer.
Mme Michelle Meunier . - N'est-ce pas le cas aujourd'hui ?
Mme Caroline Rebhi . - Des personnels associatifs commencent à se former à la question, mais il convient de généraliser cette pratique, ce qui implique de former un certain nombre de personnes dans l'ensemble des associations concernées.
Je souhaite également évoquer le dépistage des personnes mineures. Actuellement, certains centres de dépistage nous indiquent ne pas pouvoir prendre en charge les mineurs, car cela impliquerait de prévenir leurs parents. Ces centres pratiquent pourtant un dépistage gratuit et anonyme, ce qui devrait autoriser les personnes à ne pas dévoiler leur âge. La question semble être celle du financement.
Mme Chantal Jouanno, présidente . - Elle est également de nature juridique.
- Présidence de Mme Françoise Laborde, vice-présidente -
Mme Caroline Rebhi . - Effectivement. Les mineurs qui se tournent vers ces centres sont donc renvoyés vers les centres de planification, par exemple au Planning familial, où il existe également une prise en charge anonyme et gratuite, mais uniquement pour la contraception. Il conviendrait de mettre les deux dispositifs en parallèle.
Par ailleurs, en termes de financement, nous estimons que la tarification à l'acte n'est pas compatible avec l'approche globale que nous appuyons.
Mme Françoise Laborde, présidente, co-rapporteure . - Actuellement, lorsqu'un individu se rend dans un laboratoire pour une analyse, il lui est proposé de réaliser un test de dépistage du VIH. Il est ainsi plus facile de proposer un dépistage aux personnes déjà suivies pour une pathologie. L'enjeu porte véritablement sur les personnes qui socialement sont moins suivies ou qui refusent systématiquement le dépistage, estimant ne pas faire partie des populations « à risque ». Comment toucher ces personnes ?
Nous savons que les risques de contamination de l'homme à la femme et de la femme à l'homme ne sont pas identiques. Par ailleurs, si de nombreux progrès ont été réalisés s'agissant des femmes enceintes, bien suivies aujourd'hui, celles-ci n'apprennent souvent leur séropositivité qu'à l'occasion de leur grossesse, soit trop tardivement. Nous mesurons bien que le travail à accomplir sur les aspects sociaux et genrés reste très important et que vous y oeuvrez, Mesdames. Comment notre délégation peut-elle y participer ?
Mme Catherine Kapusta-Palmer . - Le Planning familial pratique une prise en charge globale de la santé des femmes. Les femmes qui se rendent dans les centres de planification familiale peuvent bénéficier d'une prise en charge médicale (consultation gynécologique) et obtenir des informations sur la contraception, les IVG, les IST et le VIH.
Il est important que la prise en charge dans les centres de santé puisse porter sur l'ensemble de ces questions, en tenant compte de la spécificité des besoins des femmes. Celles-ci doivent savoir qu'en ces lieux, elles obtiendront des réponses à leurs questions.
De nombreuses femmes vivant avec le VIH sont isolées. Elles subissent le cercle vicieux de la discrimination. L'infection à VIH n'est pas une maladie comme les autres et ne le sera jamais, même si certains cherchent aujourd'hui à la classer parmi les maladies chroniques classiques. L'isolement des femmes séropositives et leurs difficultés à être suivies reflètent bien la spécificité de cette maladie. Plusieurs enquêtes révèlent que la discrimination que subissent les personnes séropositives s'exprime également dans le milieu médical, souvent en raison d'une méconnaissance de la maladie. Aujourd'hui encore, nous observons des refus de soins par des dentistes et des gynécologues. Or le suivi gynécologique des femmes séropositives est primordial, au vu des effets des traitements sur les fluctuations hormonales, les infections et les risques de cancer du col de l'utérus.
Face à cet isolement, le Planning familial a pris la mesure du rôle qu'il devait jouer. Outre les actions de prévention, il s'agit de proposer aux femmes séropositives un lieu vers lequel se tourner, où elles peuvent bénéficier de l'expérience des conseillères conjugales pour parler de prévention, de contraception, d'avortement, d'IST et de sexualité. Les enquêtes indiquent que les trois quarts des femmes séropositives n'ont pas eu de rapport sexuel depuis au moins trois ans.
Un travail considérable doit donc être mené sur la question des représentations que la société a des personnes séropositives.
Mme Brigitte Gonthier-Maurin . - Il est essentiel d'aborder la question des moyens. Nous constatons aujourd'hui une diminution du nombre de centres de planification familiale, pourtant si utiles, ainsi que la suppression de certaines spécialités dans les centres de santé. Je l'observe, notamment dans ma ville, en gynécologie. Ces constats doivent nous interpeller. Ils soulèvent la question des moyens à mobiliser pour créer des espaces dans lesquels la réponse globale que vous évoquiez peut être apportée.
Mme Caroline Rebhi . - Je partage votre point de vue.
Mme Françoise Laborde, présidente, co-rapporteure . - Moi aussi. Pour le développement d'une véritable approche genrée en santé, au-delà des paroles, il faut des moyens et des actes. Si nous n'insistons pas sur cette nécessité, personne ne le fera.
Mme Catherine Kapusta-Palmer . - Je souhaite insister encore une fois sur l'importance de « casser » les représentations sociales. Je citerai par exemple l'idée selon laquelle les femmes de plus de 50 ans n'auraient plus de sexualité et ne seraient donc plus exposées au risque de contracter des IST ou le VIH. Un autre cliché laisse entendre que les femmes seraient uniquement intéressées par la procréation.
J'insiste également sur l'importance de travailler sur la question des inégalités. Aujourd'hui encore, il est difficile pour de nombreuses femmes d'imposer l'utilisation du préservatif, pour se protéger et protéger l'autre. Les outils qui leur permettraient de gérer leur protection ne sont que très peu étudiés et mis en avant.
Dans le domaine médical mais également en sciences sociales, tout est bâti sur le modèle de l'homme. Les quelques enquêtes dont nous disposons sur le sujet soulignent que les femmes séropositives se trouvent davantage dans des situations de précarité et d'isolement que les hommes. Nous voyons bien que les études genrées sont essentielles pour identifier les problèmes et apporter des solutions adaptées.
Mme Françoise Laborde, présidente, co-rapporteure . - En lien avec les représentations que vous évoquiez, j'observe que si l'on parle beaucoup du vieillissement de la population, on ne s'intéresse pas suffisamment au vieillissement de la sexualité, en particulier s'agissant des femmes. La vie sexuelle des couples d'un certain âge reste aujourd'hui taboue, sans parler de celle des femmes seules. Il est essentiel ici de casser les stéréotypes.
Mme Maryvonne Blondin . - Dans mon département, le Finistère, des maisons de retraite pilotes sur la question ont été identifiées. Nous observons que ce sont souvent les enfants des résidents qui ont le plus de mal à admettre que leurs parents puissent encore avoir une sexualité. Encore une fois, le poids des stéréotypes est important.
Pour terminer, je souhaite faire part de mon inquiétude sur la situation de pays tels que le Nigeria, où les femmes sont utilisées comme des armes de guerre, avec des implications certaines sur la propagation du VIH. Je suis terrifiée par ces actes de barbarie qui engendreront bien des catastrophes.
Mme Françoise Laborde, présidente, co-rapporteure . - Je remercie vivement les deux intervenantes pour leur apport décisif à notre réflexion et pour l'ensemble des combats qu'elles mènent.
Thème
Tabagisme et santé des
femmes
Audition du professeur Bertrand Dautzenberg, pneumologue et tabacologue, chef du service de pneumologie de l'hôpital de la Pitié-Salpêtrière
(12 mars 2015)
Présidence de Mme Chantal Jouanno, présidente
Mme Chantal Jouanno, présidente . - Nous poursuivons aujourd'hui nos réunions sur le projet de loi relatif à la santé, déposé en premier lieu à l'Assemblée nationale, en recevant le professeur Bertrand Dautzenberg, pneumologue et tabacologue, chef du service de pneumologie de l'hôpital de la Pitié-Salpêtrière. Quant à l'Office français de prévention du tabagisme (OFT)...
Professeur Bertrand Dautzenberg, pneumologue et tabacologue, chef du service de pneumologie de l'hôpital de la Pitié-Salpêtrière . - ... malheureusement, je dois préciser que je n'en suis plus président car l'OFT n'existe plus. L'association a déposé son bilan en début d'année : elle ne disposait plus de moyens. Aujourd'hui, tout l'argent de la prévention contre le tabagisme, soit 300 millions d'euros par an, va aux buralistes et non plus aux associations de prévention.
Mme Chantal Jouanno, présidente . - Ce que vous nous précisez là est particulièrement significatif.
Professeur, je vous remercie d'être venu jusqu'à nous malgré un emploi du temps particulièrement chargé.
Je précise que notre délégation a souhaité aller plus loin que les dispositions du projet de loi visant spécifiquement les femmes, qui concernent essentiellement l'interruption volontaire de grossesse (IVG). Nous avons ainsi choisi de travailler sur le sujet plus vaste « femmes et santé » depuis le mois de janvier de cette année.
Lors d'une précédente audition, la professeure Agnès Buzyn, présidente de l'Institut national du cancer (INCa), nous a alertés sur l'expansion du tabagisme féminin et sur la prévalence en augmentation de pathologies telles que les maladies cardiovasculaires et le cancer du poumon chez les femmes. L'an prochain, nous a-t-elle indiqué, le cancer du poumon devrait d'ailleurs dépasser le cancer du sein en termes de mortalité. Or, le public non averti n'est probablement pas conscient de ces évolutions et doit être alerté de ce danger.
Nous connaissons, Professeur, votre long combat et votre engagement déterminé contre le tabac. Il nous a donc semblé tout à fait naturel de recourir à votre expertise pour aborder le sujet du tabagisme des femmes et l'ensemble de ses conséquences, non seulement sur la grossesse et la fécondité, mais plus généralement sur la santé des femmes.
Nous vous entendrons donc avec beaucoup d'intérêt sur l'ampleur du phénomène, sur l'existence ou non de conséquences du tabagisme spécifiques aux femmes et sur les solutions particulières à envisager pour enrayer ce phénomène - à tout le moins pour mieux alerter le public de ses dangers.
Professeur Bertrand Dautzenberg . - C'est toujours un grand plaisir pour moi d'informer les élus car si le tabagisme est une maladie acquise dans l'enfance, la cause en est l'industrie du tabac ! La meilleure arme de lutte contre la maladie est aux mains des politiques. En tant qu'élus, vous pouvez faire beaucoup plus contre le tabac que tous les tabacologues du monde réunis.
Je débuterai mon exposé par quelques éléments d'épidémiologie du tabagisme féminin. Dans tous pays du monde, la prévalence du tabagisme croît avec l'augmentation de la richesse, jusqu'à un certain seuil à partir duquel elle régresse, suivant ainsi une courbe en cloche. L'« épidémie » dure généralement entre vingt et cinquante ans. En France, le tabagisme masculin est sur la pente descendante de la courbe et la mortalité par cancer du poumon diminue, en particulier chez les jeunes hommes. Le tabagisme féminin est quant à lui encore en croissance.
Chez les hommes, le pourcentage de fumeurs quotidiens décroît en France depuis les années 1950. En revanche, ce pourcentage augmente continuellement chez les femmes depuis 1967.
Les Baromètres Santé 2005, 2010 et 2014 de l'Institut national de prévention et d'éducation pour la santé (INPES) révèlent une légère diminution de la prévalence du tabagisme régulier chez les jeunes femmes de quinze à dix-neuf ans. A l'inverse, le tabagisme augmente significativement dans les tranches d'âges les plus élevées, en particulier pour les femmes de cinquante-cinq à soixante-quatre ans. Cela traduit en partie un effet de génération. Les femmes qui ont commencé à fumer à l'époque « post-soixante-huitarde » atteignent aujourd'hui cette tranche d'âge et succèdent à une génération de femmes non fumeuses. Globalement, pour les hommes et les femmes de toutes tranches d'âges confondues (quinze à soixante-quinze ans), la proportion de fumeurs réguliers est passée de 29,1 % à 28,2 % entre 2010 et 2014.
Pour comprendre les politiques de lutte contre le tabac, il est intéressant de surveiller la situation des jeunes de douze à quinze ans : c'est l'âge où ils commencent à fumer mais ne sont pas encore dépendants. Si le tabac est à la mode, ils fumeront, s'il ne l'est plus, ils changeront rapidement d'habitude. L'attitude générale à l'égard du tabac a donc une importance capitale pour cette partie de la population. L'effet des politiques est moins net chez les lycéens ; il l'est encore moins chez les adultes qui, pour la plupart, ne fument plus par choix mais par dépendance. L'enquête « Paris sans tabac » (PST), sur le tabagisme des collégiens parisiens, révèle qu'à la suite du premier « Plan cancer » adopté au début des années 2000 par le président Jacques Chirac, le taux de fumeurs quotidiens chez les douze/quinze ans a reculé, à Paris, de 75 %. La remarquable efficacité de ce premier « Plan cancer » a notamment été saluée dans un article du New England Journal of Medicine . Par ailleurs, alors que la prévalence du tabagisme était jusqu'alors supérieure pour les très jeunes filles, elle est passée en dessous de celle des jeunes garçons dès lors que le président de la République a « déclaré la guerre » au tabac. Les filles semblent ainsi plus sensibles aux messages politiques.
Sous la présidence de Nicolas Sarkozy, alors que les gouvernements successifs ont mené la politique strictement opposée, on a observé une nouvelle montée du tabagisme chez les jeunes. Aujourd'hui, on constate de nouveau une légère diminution du taux de fumeurs quotidiens dans cette population, grâce à la cigarette électronique.
La comparaison de l'évolution du tabagisme chez les femmes en France et au Royaume-Uni souligne la progression catastrophique du tabagisme féminin en France. Entre 1970 et 2014, le taux de fumeurs quotidiens parmi les femmes est passé de 40 % à 16 % au Royaume-Uni, mais de 12 % à 24 % en France. Chez nous, il a doublé ! Autre différence entre les deux pays : au Royaume-Uni, les prévalences du tabagisme chez les hommes et chez les femmes suivent une évolution parallèle, tandis qu'en France, la progression du tabagisme est spécifiquement féminine.
Ces évolutions résultent évidemment des politiques menées. Au Royaume-Uni, le lobby du tabac exerçait une influence notable sur le milieu politique jusqu'au milieu des années 1990, quand le parti de Tony Blair a dû rembourser une somme considérable du fait de la révélation de financements reçus de l'industrie du tabac. Depuis lors, le monde politique britannique s'est strictement séparé de celle-ci.
En France, les buralistes représentent le « bras armé » du lobby du tabac, ce qui pose un problème considérable. Les buralistes prétendent défendre le lien social, les relations de proximité et l'économie locale. Or, avec 78 000 décès annuels dus au tabac en France, cela fait chaque année sept morts par buraliste. Voilà le prix de la sauvegarde des emplois de buralistes ! Dans le soutien aux buralistes, l'argument de l'emploi est donc totalement hors sujet. Le tabac doit disparaître et avec lui disparaîtront les bureaux de tabac, comme ce fut le cas des magasins de développement de photographies, aujourd'hui remplacés par des vendeurs de téléphones portables, qui à leur tour, le seront par d'autres commerces.
Pour en revenir à la différence de prévalence du tabagisme entre les hommes et les femmes, ce phénomène n'a rien de génétique mais dépend beaucoup de la culture. Si auparavant en France les femmes ne fumaient pas, c'est parce qu'il était mal vu de fumer avant d'être mariée. Les femmes ne commençaient donc à fumer qu'après l'âge de vingt ans environ. Or, c'est un âge auquel on devient moins facilement dépendant que lorsque l'on commence plus jeune. Aux États-Unis, la prévalence du tabagisme est quasiment identique entre les hommes et les femmes, tandis que dans tous les pays d'Asie, les femmes fument beaucoup moins que les hommes. Il y donc vraiment une spécificité française.
Intéressons-nous à présent aux femmes enceintes. Le Baromètre Santé de l'Institut national de prévention et d'éducation pour la santé (INPES) souligne que plus de 30 % des femmes âgées de vingt-cinq à quarante ans sont fumeuses. Les enquêtes « périnatalité », qui portent sur d'importants effectifs en France, révèlent quant à elles qu'en 2003, 36 % des femmes enceintes fumaient avant leur grossesse, contre 31 % en 2010. En fin de grossesse, ce pourcentage passe de 21 % en 2003 à 17 % en 2010. Bien que la prévalence du tabagisme chez les femmes enceintes diminue légèrement, aujourd'hui encore, plus de la moitié des fumeuses continuent de fumer pendant leur grossesse.
Le dernier baromètre de l'INPES souligne par ailleurs l'inégalité sociale face au tabagisme. En France, un individu ne disposant d'aucun diplôme a 38 % de chance, ou plutôt de risque, d'être fumeur. Le risque est quasiment deux fois moindre pour les personnes qui sont allées au-delà du baccalauréat (20,2 % de fumeurs). Cet écart, qui se creuse de manière importante depuis 2000, s'explique par un moindre accès des personnes défavorisées aux traitements d'arrêt et aux campagnes de prévention. Une étude européenne souligne toutefois que si les campagnes de lutte contre le tabac ont parfois davantage bénéficié aux populations favorisées, creusant ainsi les inégalités, aucune d'entre elles n'a jamais aggravé le tabagisme des plus pauvres. Elles ont toujours bénéficié à l'ensemble de la population, bien qu'à des degrés divers selon la catégorie sociale.
Aujourd'hui, contrairement à ce que nous observions il y a trente ans, la dépendance tabagique est, dans neuf cas sur dix, une maladie pédiatrique incurable. Dès lors que l'individu acquiert une dépendance à l'adolescence, il n'en guérira jamais. Il ne sera jamais un « non-fumeur », mais deviendra, s'il arrête, un « ex fumeur », de la même manière qu'une personne alcoolique qui ne boit plus est alcoolique abstinente. Cette maladie irréversible est créée volontairement par des conseils d'administration de l'industrie du tabac, qui se donnent pour objectif, dans leurs documents internes, d'inciter les adolescents à fumer pour assurer la survie du marché.
Les affiches publicitaires pour les cigarettes sont révélatrices des méthodes de promotion du tabagisme employées par l'industrie du tabac à travers le temps. On voit par exemple, sur une affiche diffusée aux États-Unis dans les années 1950, la manière dont certaines marques ont pu utiliser les médecins pour promouvoir une addiction (« 20 679 médecins affirment que les cigarettes L... sont moins irritantes pour la gorge »). Or la fumée de cigarettes présentées comme « douces » est avalée plus profondément dans les poumons, ce qui entraîne tout autant de cancers qu'une cigarette plus « irritante ». L'image de femmes est par ailleurs souvent utilisée pour inciter les hommes à fumer, comme l'illustre une affiche montrant un paquet de cigarette coincé dans le décolleté d'une femme. Certaines publicités ont été construites pour inciter les femmes à fumer, en promettant par exemple aux non fumeuses que la cigarette les aiderait à maigrir. On note également le rôle joué par les hommes dans l'établissement d'une sorte de norme sociale tabagique, illustrée par une affiche des années 1950 dans laquelle Ronald Reagan adresse à ses amies des cigarettes comme cadeau de Noël. Les marques de cigarettes se sont aussi appuyées sur la sexualité pour promouvoir leurs produits, ce que confirme une ancienne affiche montrant un homme et une femme dans des positions suggestives, l'homme questionnant : « Do you inhale ? » (« Avalez-vous ? »).
Aujourd'hui, le design des paquets de cigarettes reste le dernier élément de promotion du tabagisme. C'est pour cette raison que nous sommes tant attachés à la mise en place de paquets neutres. Pour prétendre que le tabac n'est pas nocif, certaines marques revendiquent, sur les paquets, un tabac « sans additifs », issu de l'agriculture biologique, en faveur du développement durable, ou issu du commerce équitable.
Mme Chantal Jouanno, présidente . - Ces marques de tabac sont-elles distribuées en France ?
Professeur Bertrand Dautzenberg . - Elles le sont. Or, ce tabac présenté comme « écologique » est tout aussi nocif pour la santé que le tabac de contrebande.
Dans les pays du Nord de l'Europe, le « snus », une poudre de tabac à mâcher, est de plus en plus utilisé par les jeunes femmes. Ce produit est devenu un enjeu économique et politique de premier rang. L'une des conditions posées par la Suède lors de son entrée dans l'Union européenne était ainsi de pouvoir continuer à vendre du « snus » en Suède. L'interdiction du « snus » dans l'Union européenne semble être par ailleurs l'une des raisons pour lesquelles la Norvège n'y est pas entrée.
La chicha, populaire aujourd'hui notamment chez les jeunes femmes, s'inscrit également dans une tendance à promouvoir des tabacs qui paraissent plus doux, moins toxiques. Or, comme celle des cigarettes dites légères, la fumée de la chicha est inspirée par l'organisme plus profondément et engendre autant de conséquences catastrophiques pour la santé que toute cigarette, bien qu'il s'agisse de pathologies et de types de cancers différents.
Enfin, certaines publicités pour la cigarette électronique sont clairement adressées aux jeunes filles, en présentant par exemple le produit dans un joli étui rose.
Au-delà de la publicité, l'industrie du tabac manipule l'opinion via les scientifiques. Pour affirmer que le tabagisme passif n'existe pas, le professeur Philippe Even s'appuie sur un article publié dans le Journal of American Medical Association (JAMA), synthétisant 104 études et démontrant la prétendue innocuité du tabagisme passif. Suite à cette publication, d'autres auteurs ont souligné le lien entre les résultats des études et l'affiliation de leurs auteurs à l'industrie du tabac. En réalité, une étude dont l'auteur est affilié à l'industrie du tabac a quatre-vingt-huit fois plus de chances de conclure à l'innocuité du tabagisme passif.
Il existe des freins à la consommation tabagique, parmi lesquels le changement de l'image sociale associée au tabagisme. Aujourd'hui, l'image d'une femme enceinte qui fume est difficilement acceptable socialement et une femme enceinte qui marcherait dans la rue en fumant s'exposerait à des remarques immédiates. De même, l'image d'une personne fumant à côté d'une femme enceinte ne passerait plus. Dans le même esprit, il est aujourd'hui tout à fait naturel que les cafés et restaurants soient non-fumeurs, alors qu'à l'époque de l'adoption de la loi de 2006 interdisant le tabagisme dans les lieux publics fermés, ses opposants annonçaient une baisse de 20 % du chiffre d'affaires dans les restaurants.
Pour faire reculer encore le tabac, l'offensive actuelle vise le tabagisme dans les lieux privés, notamment dans les voitures en présence d'enfants. Dans de nombreux pays, on recense des initiatives volontaires en faveur de maisons « non-fumeur ». En France, environ 50 % des couples de fumeurs ont un domicile « non-fumeur » : c'est un pourcentage qui a augmenté suite à l'adoption de la loi de 2006. La moitié des personnes qui continuent de fumer à leur domicile ne le font que dans la cuisine ou à la fenêtre.
Les avertissements sanitaires ont véritablement changé l'image du tabac. L'industrie du tabac a récemment lancé une campagne, relayée par les buralistes, dénonçant le paquet neutre, qui constituerait selon elle une « humiliation ». Mais lorsqu'un produit tue plus de 200 personnes par jour, il est bel et bien nécessaire d'arrêter d'en faire la promotion.
J'en viens aux différences entre les hommes et les femmes à l'égard du tabagisme.
Les femmes sont plus sensibles que les hommes aux campagnes d'information et à l'action politique face au tabagisme. Elles sont par ailleurs plus sensibles à la prise en charge psychologique du sevrage, alors que les médicaments d'aide à l'arrêt du tabac sont plus efficaces chez les hommes. Le cerveau « automatique » est particulièrement impliqué dans la dépendance tabagique, tandis que le cortex cérébral vient pondérer cette activité automatique. Or la « négociation » par le cortex semble plus active chez les femmes que chez les hommes.
La réponse différenciée des filles et des garçons aux messages politiques, révélée par l'enquête « Paris Sans Tabac », illustre une sensibilité plus importante des filles à « l'air du temps » : la consommation tabagique des filles âgées de douze à quinze ans a diminué davantage que celle des garçons entre 2001 et 2005, à la suite du premier Plan Cancer (- 7,6 % contre - 3,2 %). En revanche, elle a augmenté de manière plus sensible que celle des garçons entre 2007 et 2010, lorsque l'Élysée a mené une politique de soutien aux buralistes (+ 4,1 % contre + 3,4 %).
De la même manière, le pourcentage des femmes parmi les nouveaux patients des tabacologues a augmenté significativement dans la foulée du premier Plan Cancer, passant de 50 % à 54 % entre 2002 et 2003, pour retomber à 48 % en 2008 du fait de l'abandon des campagnes antitabac.
Le tabac est à l'origine de 100 millions de décès au XX ème siècle. Au XXI ème siècle, on attend un milliard de décès provoqués par la dépendance tabagique. À tabagisme déclaré égal, le nombre d'années de vie perdues en raison du tabac est comparable entre les hommes et les femmes (respectivement dix et onze années de vie perdues selon les études disponibles).
La part des femmes dans les décès liés au tabac est en nette progression. Alors que le nombre d'hommes qui meurent chaque année à cause du tabac est resté relativement stable entre 1995 et 2010, passant de 57 000 à 59 000, le nombre de femmes parmi les personnes décédées est passé de 3 000 à 19 000. C'est considérable ! Je suis sidéré de la négligence des politiques face à cette progression alors même que ces décès ont pour origine une maladie de société et que l'on connaît aujourd'hui l'efficacité des politiques volontaristes menées par le passé.
Les études soulignent par ailleurs que la mortalité cardiovasculaire diminue chez les hommes de trente-cinq à cinquante-quatre ans, tandis qu'elle augmente massivement chez les femmes de cette tranche d'âge.
En ce qui concerne le risque vasculaire, l'association du tabac et de la pilule multiplie par trois le risque d'accident vasculaire cérébral (AVC). À l'âge de quarante ans, où le risque absolu d'AVC est de l'ordre de 3 %, l'aggravation du risque due au tabac est très importante. Ici, le bénéfice de l'arrêt du tabac pour la santé est immédiat. Le risque de thrombose disparaît en effet dans la semaine suivant l'arrêt de la consommation du tabac.
Par ailleurs, alors que la mortalité par cancer rapportée à l'âge baisse globalement chez la femme, la mortalité par cancer du poumon est la seule à enregistrer une hausse. Selon les projections disponibles, en 2015 autant de femmes mourront d'un cancer du poumon que d'un cancer du sein. La mortalité par cancer des jeunes est très faible, mais elle est essentiellement liée au tabagisme.
On observe une nette corrélation entre les ventes quotidiennes de cigarettes et la mortalité par cancer du poumon, avec un « effet retard » d'une vingtaine d'années. À ce jour, la mortalité des femmes liée au tabac est toujours en phase ascendante, tandis que celle des hommes a entamé une diminution. Par ailleurs, entre 1995 et 2025, le nombre de décès par bronchite chronique (BPCO) serait multiplié par deux chez l'homme, mais par dix chez la femme.
Si l'on s'intéresse aux pyramides des âges, on observe qu'entre 1968 et 2010, l'espérance de vie des hommes a davantage augmenté que celle des femmes.
Une étude de 2012 portant sur un million de femmes détaille le nombre de décès associés à vingt-deux maladies, pour lesquelles les fumeurs décèdent davantage que les non-fumeurs. Au-delà des pathologies dont il est la cause directe, le tabac intervient comme un facteur aggravant dans d'autres pathologies. En France, leur comptabilisation porte à 90 000 le nombre de décès annuels liés au tabac.
Autre conséquence du tabagisme : il réduit la fertilité des femmes. Il diminue les chances de succès des fécondations in vitro (FIV), en réduisant le taux d'implantation utérine réussie des embryons. Celui-ci s'élève, pour 3,5 embryons transférés, à 16,4 % pour une non fumeuse, à 15,9 % pour une ex fumeuse et à 6,7 % pour une fumeuse. Les femmes qui participent à une démarche de FIV sont d'ailleurs parmi les populations pour lesquelles les messages de prévention seront les plus efficaces. De manière plus générale, on observe une plus grande efficacité de la prévention pour les personnes qui choisissent de subir une intervention médicale (chirurgie esthétique en particulier), à qui l'on explique que le tabagisme entraîne des risques de complication et risque d'affecter la cicatrisation.
Une étude met en avant une corrélation entre le taux de monoxyde de carbone (CO) maternel expiré et le poids de l'enfant à la naissance. Les femmes expirant un taux de CO supérieur à 20 ppm (correspondant à un paquet de cigarettes par jour environ) accouchent en moyenne d'enfants de 2,8 kilogrammes, contre 3,5 kilogrammes pour les femmes non fumeuses. Le taux de CO expiré par le père lorsque la mère est non fumeuse, en d'autres termes, le tabagisme passif de la mère, influence également le poids de l'enfant à la naissance.
À la maternité d'Arras, les sages-femmes ont toutes été sensibilisées aux dangers du tabac. En arrêtant elles-mêmes de fumer, elles ont modifié le message adressé aux patientes. Deux ans plus tard, le poids de naissance moyen des enfants nés dans la maternité a augmenté.
Au-delà du message, il est important de poser des règles claires pour faciliter l'arrêt du tabagisme. En l'absence de telles règles, une négociation s'installe entre le cortex cérébral (cerveau « intelligent »), et le noyau accumbens (cerveau « automatique »), augmentant la souffrance liée à la sensation de manque de nicotine. Ainsi, en avion, alors qu'il est clairement interdit de fumer, les fumeurs auront moins de difficulté à se passer du tabac qu'à une terrasse de café, où les règles relatives au tabagisme ne sont pas clairement établies.
Pour une femme, il est plus facile d'arrêter de fumer en période menstruelle qu'en deuxième partie de cycle. Il est par ailleurs très difficile d'arrêter de fumer pendant une grossesse.
Les observations révèlent que les femmes ont plus de difficulté que les hommes à réussir un sevrage tabagique sans aide. La crainte de prendre du poids au moment du sevrage est plus importante chez les femmes que chez les hommes, et plus importante chez les femmes françaises que chez les femmes anglaises et américaines.
Les femmes sont par ailleurs plus anxieuses que les hommes à l'arrêt du tabac et davantage sujettes à la dépression. Elles envisagent en outre avec moins de confiance le succès de leur sevrage que les hommes. Bien que moins fumeuses que les hommes, les femmes sont plus nombreuses à demander de l'aide pour arrêter de fumer. Ainsi, elles représentent 60 % des inscrits sur la plate-forme Tabac Info Service .
La comparaison de l'efficacité des substituts nicotiniques à un an selon le sexe révèle qu'ils augmentent de 25 % les chances de succès du sevrage pour les femmes, contre 75 % pour les hommes. Le Bupropion est significativement moins efficace pour les femmes que pour les hommes : il ne produit chez la femme que 78 % de l'effet qu'il produit chez l'homme. Enfin, les effets secondaires des médicaments d'aide au sevrage sont plus importants pour les femmes : 40 % des femmes sous varénicline déclarent des nausées, contre 24 % des hommes.
Il apparaît que le tabagisme de l'épouse a peu d'influence sur la rechute tabagique du conjoint. À l'inverse, les femmes dont le mari fume ont plus de risque de rechute.
Permettez-moi à présent de dire quelques mots de la cigarette électronique. En 2013, 3 % des Français en sont des utilisateurs quotidiens et 1,3 % des utilisateurs exclusifs. Alors qu'en 2012, la cigarette électronique était expérimentée par environ 8 % des douze quinze ans, elle l'est en 2015 par 20 % des garçons et 29 % des filles de cette tranche d'âge.
Cette expérimentation chez les jeunes s'accompagne d'une diminution du tabagisme. En 2015, 80 % des filles de douze à dix-neuf ans sont non-fumeuses, contre 77 % en 2013. La part des usagères exclusives du tabac a beaucoup diminué entre 2013 et 2015, de même que le pourcentage agrégé des fumeuses et des vapoteuses parmi les jeunes filles. La cigarette électronique a participé à dé-normaliser, voire à « ringardiser » le tabac. Chez les garçons, en revanche, la diminution du tabagisme liée à l'arrivée de la cigarette électronique est moins nette.
Nous pouvons retenir que les jeunes femmes fument aujourd'hui comme les garçons. Par ailleurs, la France est le pays d'Europe qui connaît la plus forte proportion de femmes qui fument en fin de grossesse. À tabagisme égal, les femmes ne sont ni plus ni moins sensibles au tabac que les hommes, mais développent des pathologies spécifiques, qui tiennent notamment à l'effet aggravant du tabac sur les cancers du sein et de l'utérus, ainsi qu'aux effets du tabac sur les grossesses. Les médicaments d'aide au sevrage apparaissent moins efficaces pour les femmes que pour les hommes, à l'inverse du conseil et de l'aide psychologique à l'arrêt du tabac.
D'un point de vue politique, il est pour moi incompréhensible que les politiques se mobilisent davantage pour 120 morts de plus sur la route que pour les 5 000 décès supplémentaires de femmes dus au tabac que l'on compte chaque année. Seule l'efficacité du lobby du tabac peut à mon sens l'expliquer.
Il est par ailleurs incompréhensible que le ministre du budget renonce à indexer les taxes sur le prix du tabac de l'année précédente, offrant ainsi, en fonction de la méthode de calcul, un cadeau de 105 à 560 millions d'euros à l'industrie du tabac. Encore une fois, seule l'intensité du lobbying peut expliquer que la représentation nationale ait accepté un tel amendement. Je rappelle d'ailleurs, comme l'a indiqué la Cour des comptes en décembre 2012, que si le tabac rapporte chaque année 15 milliards d'euros de taxes, il coûte 45 milliards d'euros à la société.
Il est enfin incompréhensible que le taux de tabagisme chez les femmes ait baissé de moitié au Royaume-Uni en quarante ans, alors qu'il a presque doublé en France. Seules les différences de politiques peuvent expliquer ce fait. Nous savons en effet que les politiques volontaristes et cohérentes sont remarquablement efficaces pour réduire le tabagisme, en particulier des femmes et des jeunes.
À ce titre, je formulerai dix préconisations :
- mesurer le taux de fumeurs et les décès liés au tabac tous les ans (et non plus tous les cinq ans comme c'est le cas aujourd'hui), et assurer un suivi comparable à celui des décès sur la route ;
- prendre chaque année de nouvelles mesures si le taux de fumeurs ne baisse pas de 5 % à 10 % de sa valeur de l'année précédente ;
- organiser la fin du tabac (et des buralistes) sur vingt ans, comme c'est le cas en Australie et dans les pays du Nord de l'Europe ;
- restreindre chaque année les espaces où l'on peut fumer ;
- supprimer totalement l'exposition des enfants au tabagisme (voiture, parcs, mesures incitatives à la maison) ;
- utiliser chaque année l'arme des taxes si la baisse de la consommation est inférieure à 5 % ;
- créer le « Fonds Tabac » prévu au plan de réduction du tabagisme et y faire verser par les cigarettiers un euro par habitant ;
- faire régner le droit en ce qui concerne la vente au mineur et l'interdiction de fumer, insuffisamment contrôlée ;
- instaurer un voucher délivré par les médecins pour les substituts nicotiniques, analogue au bon de vaccination contre la grippe ;
- respecter l'article 5.3 de la Convention cadre pour la lutte anti-tabac (CCLAT) adoptée en 2003 par les pays membres de l'Organisation Mondiale de la Santé (OMS) et ratifiée en 2004 par la France.
Mme Chantal Jouanno, présidente . - Merci pour cet exposé.
J'ai été suspicieuse à l'égard de la cigarette électronique, d'autant plus que l'industrie du tabac cherche actuellement à s'inscrire sur ce secteur. Je craignais que la cigarette électronique ne soit une porte d'entrée vers le tabagisme. Vous soulignez qu'au contraire, elle s'accompagne d'une diminution de la consommation tabagique. Notre rôle de parlementaires ne me semble pas de favoriser la cigarette électronique mais quelle attitude devrions-nous adopter face à ce produit ?
Nous entendons souvent dire que les mesures que nous pourrions prendre contre le tabac seraient frappées d'inefficacité à cause de la contrebande. Il s'agit notamment de l'argument invoqué par les buralistes dans le cadre du débat sur le paquet neutre. Quelle est votre position sur ce point ?
Professeur Bertrand Dautzenberg . - En 2013, j'ai remis un rapport sur la cigarette électronique à Marisol Touraine et je suis actuellement président de la commission AFNOR sur la cigarette électronique, qui rendra le 2 avril 2015 les deux premières normes encadrant les produits associés aux cigarettes électroniques. La qualité de ceux-ci est aujourd'hui bien meilleure qu'elle ne l'était voilà quelques années. Même la cigarette électronique la moins bien fabriquée du monde restera infiniment plus saine qu'une cigarette « bio » ou issue du commerce équitable. Il convient de maintenir une pression pour que la qualité des produits s'améliore encore. Il faut par ailleurs veiller à la pertinence des mesures réglementaires mises en place. L'Union européenne a par exemple imposé un volume maximum de 2 millilitres de e-liquide dans le réservoir des cigarettes électroniques, ce qui est largement inférieur à la consommation quotidienne des gros consommateurs. Ici, la législation est très peu pertinente. À mon sens, la voie réglementaire et les circulaires sont plus adaptées que les lois car elles sont plus souples et plus flexibles.
La cigarette électronique présente l'avantage considérable de permettre un arrêt du tabac sans sevrage, par le plaisir. Cette notion de plaisir poussera certains jeunes à se détourner du tabac pour la cigarette électronique. Celle-ci doit rester attractive pour les fumeurs et il convient de la laisser se développer, tout en surveillant de près ses incidences sur la consommation tabagique. Dans cette perspective, il serait possible d'imposer une surveillance du marché aux fabricants de e-cigarettes pour mieux comprendre les comportements et, par exemple, pointer les arômes les plus vendus aux plus jeunes.
Avec la cigarette électronique, on a observé une baisse de 14,2 % des ventes de cigarettes en deux ans, ainsi qu'un effondrement total des ventes de patchs de nicotine et de varénicline, de l'ordre de 60 %. Il convient de former les médecins à cette nouvelle donne.
En ce qui concerne la contrebande, je signale que les achats de cigarettes hors bureaux de tabac (20 % des cigarettes consommées en France) sont essentiellement des achats transfrontaliers. La véritable contrebande ne représente que 5 % des cigarettes consommées en France, dont la moitié sont des cigarettes classiques. Cette contrebande est en partie organisée par l'industrie du tabac elle-même. Menacée de poursuites judiciaires à ce titre, l'industrie a d'ailleurs accepté de verser chaque année 2,5 milliards d'euros aux pays européens. Seules 2,5 % des cigarettes consommées en France sont donc des cigarettes de contrefaçon et celles-ci ne sont pas plus toxiques que les autres.
L'argument de la contrebande me semble donc peu pertinent. Le véritable problème est le soutien de l'État français à l'égard des buralistes. Je rappelle que trois ministres siègent toujours au congrès des buralistes. Or au congrès des tabacologues, nous n'en comptons aucun.
Mme Annick Billon, co-rapporteure . - Vous nous avez expliqué que c'est en commençant à fumer avant l'âge de vingt ans que les jeunes développent une dépendance à l'égard du tabac. Comment faire pour éviter qu'ils ne basculent dans le tabagisme avant cet âge ? À titre personnel, je suis toujours scandalisée des facilités accordées aux élèves de lycée pour fumer entre les cours. J'entends parler de séjours sportifs ouverts aux jeunes où, toutes les heures, on fait une pause pour les fumeurs.
Par ailleurs, comment expliquer que le fonds sur le tabac n'ait toujours pas été mis en place ? Cela tient-il uniquement à l'influence du lobby ?
Vous nous avez fait part, en introduction, du manque de moyens à disposition des associations de lutte contre le tabac. Comment expliquer qu'aujourd'hui, le lobby du tabac soit plus puissant que le lobby de la santé, ce qui n'a, semble-t-il, pas toujours été le cas ?
Enfin, vous nous indiquez que de nombreuses femmes continuent de fumer pendant leur grossesse. Quelle en est la raison ? Cela tient-il à un défaut d'information de la part du milieu médical ?
Professeur Bertrand Dautzenberg . - Le rêve de tous les fumeurs de plus de vingt-cinq ans est de devenir non-fumeur. Les adultes fument malgré eux, parce qu'ils sont dépendants. Environ 80 % des adultes fumeurs ont commencé à fumer entre quatorze et dix-sept ans. En entrant dans le tabagisme à cet âge, ils ont développé, dans le cerveau, une dépendance à la nicotine. Le marché du tabac est un marché de l'addiction qui repose sur la dépendance des consommateurs. Les premières cigarettes ne provoquent aucun plaisir, d'où le développement de cigarettes aromatisées ou de la chicha pour rendre les jeunes dépendants.
La prévention du tabagisme est relativement simple auprès des classes de sixième, mais devient très compliquée dès les classes de cinquième et de quatrième, à l'âge où les jeunes basculent dans le tabagisme et où parfois, en interdisant la cigarette, on les incite davantage à fumer. Il est important de confier la prévention à des professionnels, enseignants et professionnels de santé, connaissant bien les adolescents, et de les soutenir. Bien souvent, les adultes sont eux-mêmes fumeurs. Or nous avons pu observer dans les maternités et les services de psychiatrie que l'interdiction de fumer avait profondément modifié le message adressé aux patients.
En ce qui concerne le fonds tabac, si sa mise en place n'est pas simple techniquement, elle reste faisable. En Suisse par exemple, 2 % de taxes sont levées pour alimenter un fonds de prévention du tabagisme.
Mme Vivette Lopez . - Il n'existe donc malheureusement pas de « recette miracle » pour empêcher les adolescents de fumer.
Professeur Bertrand Dautzenberg . - Il n'est pas efficace d'essayer « d'empêcher » les adolescents de fumer. Les adolescents acceptent bien les règles mais n'acceptent pas qu'on leur impose d'être non-fumeurs. Il convient donc de poser des règles claires, par exemple, interdire de fumer à la maison ou dans la voiture, et bien sûr, supprimer les pauses cigarettes dans les séjours sportifs comme celui dont vous parliez.
Mme Chantal Jouanno, présidente . - À titre personnel, je suis rassurée par vos propos sur la cigarette électronique. J'étais l'une des premières à m'inquiéter de son développement. Si elle ne constitue pas une porte d'entrée dans le tabac mais au contraire, s'accompagne d'une baisse de la consommation tabagique, nous ne pouvons que nous en féliciter.
Professeur Bertrand Dautzenberg . - Je me bats constamment pour qu'en France, la cigarette électronique ne soit pas un produit du tabac. L'Association des producteurs français de cigarette électronique exclut d'ailleurs l'industrie du tabac de ses membres. Dans le cadre du travail sur la normalisation, la commission AFNOR devait être une commission incluant des industriels du tabac. Avec l'Institut national de la consommation (INC) et la Direction générale de la Santé (DGS), nous avons fusionné et j'ai pris la présidence de la commission « Cigarettes électroniques et e-liquides ». Nous avons réussi à créer une commission au sein du Comité européen de normalisation (CEN) sans l'industrie du tabac mais il faut rester vigilant.
Mme Chantal Jouanno, présidente . - Au vu de l'intérêt que l'industrie du tabac porte à la cigarette électronique, la situation doit être surveillée de près.
Professeur Bertrand Dautzenberg . - Tout à fait. À la différence de l'Allemagne ou encore du Royaume-Uni, la France a adopté une position claire à l'égard de l'industrie du tabac, en refusant qu'elle prenne la main sur le marché de la cigarette électronique. Aujourd'hui, les résultats dont nous disposons confirment le bien-fondé de cette position.
Mme Chantal Jouanno, présidente . - Merci pour votre apport à notre réflexion.
Professeur Bertrand Dautzenberg . - Merci de m'avoir reçu et écouté.
Thème
Suivi gynécologique des femmes en
situation de précarité
Audition du docteur Bernard Guillon, gynécologue-obstétricien, président fondateur de l'Association pour le développement de la santé des femmes (ADSF)
(12 mars 2015)
Présidence de Mme Chantal Jouanno, présidente
Mme Chantal Jouanno, présidente . - Nous poursuivons nos réunions sur le projet de loi relatif à la santé, déposé en premier lieu à l'Assemblée nationale, en recevant le docteur Bernard Guillon, gynécologue, fondateur de l'Association pour le développement de la santé des femmes (ADSF), qui permet notamment un suivi médical des femmes enceintes en situation de grande précarité.
Je voudrais d'abord vous féliciter d'avoir pris l'initiative de créer cette association et je vous remercie d'avoir pris le temps de venir jusqu'à nous pour témoigner de ses actions.
Je précise que notre délégation a souhaité élargir le champ de ses recherches par rapport aux dispositions du projet de loi concernant spécifiquement les femmes en travaillant sur l'ensemble des questions de santé qui peuvent affecter les femmes aujourd'hui.
Dans le domaine de la santé sexuelle et reproductive, nous avons déjà tenu une table ronde sur l'interruption volontaire de grossesse (IVG) particulièrement intéressante. Nous avons également eu des réunions sur le thème du VIH, sur les risques environnementaux et sur les avancées actuelles en matière de contraception.
Votre intervention complétera donc très utilement les travaux que nous avons déjà conduits sur ce projet de loi et nous allons vous écouter avec beaucoup d'intérêt.
Docteur, vous avez la parole, puis nous vous poserons quelques questions.
Docteur Bernard Guillon, gynécologue-obstétricien, président fondateur de l'Association pour le développement de la santé des femmes (ADSF ). - Je suis très heureux d'avoir l'opportunité d'apporter ma contribution aux travaux de votre délégation.
En matière de santé des femmes, la question de la précarité est une question particulière. En situation de précarité, la discrimination dans l'accès aux soins est très marquée, particulièrement à l'égard des femmes et ce, même en France. Un rapport de l'Institut national de veille sanitaire (InVS) publié en 2009 révélait ainsi que, par rapport à la population globale, l'accès aux soins des hommes en précarité était cinq fois moindre et celui des femmes en précarité, neuf fois moindre. Cette discrimination supplémentaire à l'égard des femmes s'explique par les caractéristiques mêmes de la précarité.
Dans son rapport au Conseil économique et social de 1987, Joseph Wresinski définissait la précarité comme « l'absence d'une ou plusieurs des sécurités permettant aux personnes d'assurer leurs responsabilités élémentaires et de jouir de leurs droits fondamentaux ». Cette définition très vaste recouvre de nombreuses situations. Il existe en effet différents types de précarité. La précarité dans les cités minières du nord de la France n'est pas celle que l'on rencontre dans les petits villages de l'Ardèche. De même, la précarité des migrants que nous retrouvons dans les hôtels sociaux ne suit pas les mêmes logiques que celle des populations Rom dans les bidonvilles. Les dynamiques et les structures sociales diffèrent, ainsi que les réponses des femmes à leurs problèmes de santé.
Au-delà de l'exclusion économique et de l'absence de reconnaissance de droits, la précarité s'accompagne bien souvent d'une rupture du lien social, un facteur essentiel de la perte d'accès aux soins. Dans une étude que nous avons réalisée en 2005 pour la Direction générale de la santé sur les femmes en grande précarité, nous avons mis en évidence une corrélation négative entre la rupture du lien social et le niveau de santé. Cette exclusion sociale se répercute par ailleurs directement sur la perception qu'ont les personnes de leur propre santé.
La précarité se traduit, entre autres conséquences, en une morbi-mortalité supérieure à celle de la population générale, pour les hommes comme pour les femmes. Cependant, cet écart est encore plus important pour ces dernières.
Lorsque j'ai commencé à défendre l'idée, auprès de mes confrères de Médecins sans Frontières ou de représentants d'autres organisations non gouvernementales, d'une prise en charge spécifique des femmes en situation de grande précarité, je me suis souvent entendu dire que dans la précarité, les femmes étaient « des hommes comme les autres ». Or, tel n'est pas le cas, pour plusieurs raisons. Tout d'abord, les femmes assument la reproduction, qui affecte de multiples manières leur santé, qu'il s'agisse de la contraception, de l'IVG, du suivi des grossesses, de l'accouchement ou du post-partum. Par ailleurs, la position des femmes dans la société les rend plus vulnérables que les hommes dans la précarité. Je pense en particulier aux violences, auxquelles les femmes sont beaucoup plus exposées que les hommes.
Lors des premières consultations gynécologiques que nous avons mises en place au Samu social en 2002, il ne semblait pas utile ou nécessaire à mes confrères de mettre en place une prise en charge spécifique des femmes. Les soins gynécologiques étaient en effet considérés comme des soins « de luxe » pour les femmes en grande précarité. Avec beaucoup d'efforts, nous avons fini par les convaincre de la nécessité d'une prise en charge spécifique de ces aspects de la santé des femmes en grande détresse.
L'étude qualitative que nous avons menée en 2005, pour laquelle nous avons interviewé cinquante femmes rencontrées dans nos consultations et dans les centres d'hébergement du Samu social, nous a permis de mettre en évidence un éloignement progressif des soins en fonction de la désocialisation. Les femmes qui sont dans la rue depuis peu de temps gardent un lien avec leur santé et conservent des attitudes préventives. Au fur et à mesure de l'accroissement de la détresse et de la rupture du lien social, elles abandonnent cette attitude préventive et n'ont plus qu'un recours curatif aux soins, uniquement en cas de pathologie. Enfin, les femmes ayant vécu de nombreuses années dans la rue, souvent alcoolisées, finissent par ne même plus réagir à leurs propres pathologies. Lorsque nous allons à la rencontre de ces femmes, il nous faut longuement discuter avec elles pour les amener progressivement à reprendre conscience de leur corps et de leur valeur avant même d'envisager une consultation. La précarité s'accompagne en effet d'une perte de l'image de soi.
La population sur laquelle portait cette étude, celle des femmes dans la rue, ne représente finalement que la part visible de la précarité. L'essentiel de la précarité touche en effet des personnes encore quelque peu intégrées, à la limite des minima sociaux. Ces personnes rencontreront des difficultés d'accès aux soins pour des raisons économiques car elles n'ont pas droit à la couverture maladie universelle (CMU). Les femmes sont, encore une fois, les plus vulnérables dans ces situations, notamment parce qu'elles sont plus souvent seules à prendre soin de leurs enfants. Nous observons d'ailleurs que les femmes renonceront généralement à leurs propres soins avant de renoncer aux soins pour leurs enfants.
En matière de santé reproductive, la précarité se manifeste par des grossesses plus compliquées, par un nombre plus important d'IVG et d'accouchements sous X, mais également par un risque majoré de pathologies hypertensives, de prématurité ou encore de retard de croissance. Il s'agit finalement de l'ensemble des conséquences du défaut de suivi des grossesses. Pour éviter les complications de la grossesse, nous menons, à Paris et à Lille, une activité d'accompagnement des femmes enceintes en grande précarité. Notre activité porte également sur la prévention des maladies sexuellement transmissibles et des grossesses non désirées, ainsi que sur le dépistage des cancers. Nous travaillons enfin à améliorer l'accès à l'IVG des femmes en situation de précarité. Dans ce cadre, nous rencontrons de grandes difficultés pour identifier des référents afin d'orienter ces femmes, même en région parisienne où l'offre de soins est pourtant la plus concentrée.
L'une des principales difficultés que rencontrent ces femmes dans l'accès aux soins tient au fait que l'offre de soins n'est pas adaptée à la précarité. C'est, en particulier une question d'horaires : dans les bidonvilles par exemple, quelques services de la Protection maternelle et infantile (PMI), de très bonne volonté, proposent des soins entre 9 heures et 12 heures, puis entre 14 heures et 17 heures. Or, à ces heures-là, les patientes ne sont pas dans leur lieu d'hébergement. Lorsque l'on parvient à prévoir des rendez-vous, souvent loin des lieux d'hébergement, les femmes sont confrontées à des difficultés de déplacement pour s'y rendre. Enfin, les situations de grande précarité, la désocialisation et le chômage s'accompagnent souvent d'une déstructuration du rapport au temps. Les patientes se présentent ainsi rarement à l'heure aux rendez-vous. L'offre de soins doit donc s'adapter pour ne pas avoir à refuser à des femmes des consultations dont elles ont besoin. Dans cette perspective, nous avons choisi de proposer des consultations ouvertes, sans rendez-vous.
La systématisation du tiers payant ne suffit pas à lever l'obstacle financier à l'accès aux soins. Cet obstacle est partiellement levé par la CMU, mais uniquement pour les personnes allocataires des minima sociaux. C'est le cas des populations que nous rencontrons dans les centres d'hébergement, dans les hôtels sociaux, les squats ou les bidonvilles. Pour ces personnes, la difficulté tient essentiellement aux aspects administratifs de l'obtention de la CMU, qui nécessitent un accompagnement de travailleurs sociaux qui soit aussi souple que celui que nous proposons dans le cadre de nos consultations. Le rôle des associations et des bénévoles est ici essentiel.
Pour autant, dans un État tel que le nôtre, il est étonnant que l'offre de santé institutionnalisée ne soit pas à même de répondre aux besoins des populations précaires et que leur accès aux soins requière l'action des associations. Une enquête réalisée en 2003 sur les maternités en région parisienne soulignait qu'environ 1 500 femmes accouchaient alors chaque année sans jamais avoir bénéficié de suivi durant leur grossesse. Nous avons alors alerté la PMI, en lui proposant l'appui de nos équipes mobiles. Celle-ci a décliné cette proposition, convaincue qu'il s'agissait de son travail et qu'elle s'en chargeait très bien. Malgré toute la bonne volonté des services institutionnels, force est de constater que les résultats ne sont pas satisfaisants. La raison en est simple : l'offre de soins institutionnalisée n'est pas adaptée aux besoins particuliers des populations en situation de précarité.
Nous relevons par ailleurs des obstacles psychologiques à l'accès aux soins. De nombreuses migrantes en situation irrégulière n'osent pas se faire soigner, de peur d'être repérées et stigmatisées. Dans ce contexte, elles hésiteront à rencontrer les institutions et préféreront se tourner vers les associations.
L'ADSF propose des consultations dans des centres d'hébergement d'urgence du Samu social à Paris et à Lille et dispose d'équipes mobiles, pour aller au plus près des femmes. En effet, même si l'offre de soins fixe est ouverte, elle ne suffit pas à améliorer la santé des femmes en grande précarité qui souvent ne se déplacent pas pour aller en consultation. Les raisons en sont diverses : économiques, pratiques - je parlais des horaires à l'instant - et également psychologiques.
Pour améliorer l'accès aux soins, il est important de favoriser l'autonomie des femmes. L'une des particularités des femmes en situation de précarité tient en effet à la dépendance affective, que l'on peut constater en particulier dans les situations de violence. La vulnérabilité liée à la précarité fait que les femmes ont tendance à se raccrocher à des partenaires dont certains exerceront des violences. Or la violence a des conséquences sur la santé. Au-delà de ses effets psychologiques et physiques directs, elle atteint profondément le métabolisme et l'organisme. Pour les médecins, ces conséquences peuvent d'ailleurs permettre de détecter les violences faites aux femmes. Lorsque nous rencontrons certaines pathologies, il est donc important de penser à demander aux patientes si elles ont déjà été victimes d'une agression, physique, sexuelle ou morale.
Comme l'a déclaré une intervenante lors d'une réunion à laquelle j'ai participé, les femmes ne sont pas que des « ventres féconds ». La santé des femmes et le besoin de prise en charge ne se limitent pas aux questions de santé sexuelle et reproductive, comme l'illustre la problématique des violences, en lien avec la place des femmes dans la société.
Toutefois, la prise en charge des femmes victimes de violence est encore plus difficile dans la précarité. En effet, les femmes peuvent être réticentes à parler des violences qu'elles subissent lorsque celles-ci sont le fait d'un compagnon qui, souvent, représente leur « planche de survie », leur unique moyen de se réinsérer et de conserver un semblant de vie normale, dans un contexte difficile. Cette « normalité » est bien entendu un leurre, car de telles relations détruisent ces femmes encore davantage.
Mme Chantal Jouanno, présidente . - Je vous remercie pour cette présentation. Je suis certaine que mes collègues ont des questions à vous poser.
Mme Annick Billon, co-rapporteure . - Nous percevons bien à travers votre exposé qu'en matière d'accès aux soins, outre la précarité visible qui est celle des femmes dans la rue, il existe une précarité « cachée », qui touche les personnes dont les revenus ne permettent pas de se soigner. Comment déceler ces situations ?
Par ailleurs, en tant qu'homme gynécologue-obstétricien, rencontrez-vous sur le terrain des difficultés à soigner certaines femmes issues de populations étrangères, qui peuvent être réticentes, pour des raisons culturelles peut-être, à se faire examiner ?
Docteur Bernard Guillon . - Je répondrai d'abord à votre deuxième question. J'ai travaillé à plusieurs reprises dans des pays d'Afrique et du Moyen-Orient, dans le cadre de missions humanitaires. Dans ces pays, les gynécologues sont généralement des hommes.
Je ne rencontre aucune difficulté particulière dans ma pratique quotidienne à ce niveau, y compris auprès des femmes migrantes. Lorsqu'une personne a besoin de soins, elle passe assez facilement au-delà de la pudeur. Le rapport au corps est néanmoins différent selon les cultures et il faut savoir adapter la manière dont nous examinons les patientes.
Mme Annick Billon, co-rapporteure . - Je pensais au poids que peuvent exercer la religion, l'éducation ou encore le conjoint.
Docteur Bernard Guillon . - Les difficultés, lorsqu'elles existent, proviennent effectivement du conjoint et non des femmes elles-mêmes. Ces difficultés ne concernent néanmoins que certaines régions du monde fortement touchées par l'intégrisme religieux, qui par ailleurs, ne se limite pas à l'intégrisme islamique.
Pour répondre à votre première question, je dirais qu'au-delà de la précarité économique, il existe une précarité affective, qui concerne notamment les femmes victimes de violences, que leurs compagnons isolent de toute relation sociale. Or comme nous l'avons vu, il existe une corrélation directe entre cette perte du lien social et l'état de santé.
Il est très difficile de repérer ces personnes qui souvent, par pudeur face à leurs difficultés affectives ou financières, n'iront pas spontanément se présenter en consultation. Il est nécessaire de sensibiliser l'ensemble des professionnels de santé et des travailleurs sociaux à la question de la précarité. Dans cette perspective, j'enseigne par exemple à Lille dans le cadre du diplôme universitaire « Santé-précarité ».
Il convient également de prévoir des structures de proximité qui soient accueillantes, souples et ouvertes. À cet égard, je m'inquiète depuis longtemps des fermetures des petites maternités, qui éloignent l'offre de soins et la rendent inaccessible aux personnes qui ne peuvent se déplacer facilement. Si les raisons économiques qui poussent à ces fermetures sont légitimes, il est important d'en mesurer les conséquences pour les personnes en situation précaire et de prévoir des solutions alternatives.
Mme Michelle Meunier . - Vous avez abordé la problématique de l'accouchement sous X. En tant que membre du Haut Conseil de la Famille, je sais que le profil type des femmes concernées n'est pas forcément celui que l'on attend. Il s'agit souvent de femmes insérées, étudiantes ou mères de famille. Sur quelles données vous appuyez-vous lorsque vous indiquez que les femmes en situation précaire sont particulièrement concernées par l'accouchement sous X ?
Certaines femmes, vous l'avez dit, viennent consulter d'abord pour leur enfant. Un bon praticien pourra alors profiter de cette consultation pour aborder la santé de la femme elle-même. Ainsi, la relation à l'enfant est parfois protectrice pour la santé de sa mère.
Docteur Bernard Guillon . - D'après les quelques études disponibles sur la question, l'accouchement sous X, relativement peu fréquent en France, est, en proportion, davantage le fait de femmes en situation précaire.
Je partage entièrement vos propos sur la relation à l'enfant. Un chapitre de notre rapport de 2005 portait justement sur le rôle de l'enfant comme vecteur d'insertion, notamment à travers la symbolique de la famille qui renvoie à une certaine « normalité ». Nous rencontrons parfois des femmes qui ont connu des parcours difficiles, issues de familles déstructurées, et qui, avec leur enfant, essayent de recréer la structure familiale dont elles rêvent. L'enfant est alors au centre d'un projet de reconstruction personnelle.
Mme Maryvonne Blondin . - Je préside une commission locale de lutte contre l'exclusion. Dans ce cadre, nous sommes souvent confrontés aux problématiques d'attribution de la CMU. Bien souvent, les travailleurs sociaux établissent les documents nécessaires, mais nous constatons un blocage au niveau de la Sécurité sociale. Vous évoquiez une certaine rigidité des travailleurs sociaux par rapport aux acteurs associatifs. Pouvez-vous être plus précis ?
Vous avez par ailleurs souligné le manque de structures d'accueil de proximité. Avez-vous connaissance de personnes qui ont été ou risquent d'être en situation d'accoucher dans la rue ?
Enfin, vous nous avez fait part de votre action à l'international. Travaillez-vous en lien avec l'action extérieure menée par les collectivités territoriales ? Dans leurs plans d'action figure un volet relatif à la santé et au suivi des grossesses et des actions sont menées en lien avec des professeurs de CHU français.
Docteur Bernard Guillon . - Les difficultés liées aux travailleurs sociaux que j'évoquais se rapportent davantage à la question des horaires d'ouverture qu'à celle de l'attribution de la CMU en elle-même. Souvent, les femmes n'ont pas les moyens de rencontrer les assistants sociaux pendant la journée, aux horaires de travail. À titre d'exemple, le Samu social a récemment mis en place un bus itinérant pour rencontrer les migrants hébergés dans les hôtels sociaux. Or, comme cette prestation fonctionne de 9 heures à 17 heures, ils ne peuvent rencontrer l'ensemble des personnes qui en ont besoin car elles sont parfois absentes de leur lieu d'hébergement à ces heures-là. Nous les rencontrons nous-mêmes, entre 17 heures et 22 heures.
Le dispositif de la CMU peut certes être amélioré en termes de délais. Il peut aussi être simplifié pour mieux s'adapter à ces populations en situation précaire. Toutefois, globalement, il s'agit d'un bel outil, qui fonctionne bien.
Chaque année, 80 à 90 femmes accouchent dans la rue. Pour réduire ce nombre, il faudrait investir des sommes considérables. À mon sens, le principal enjeu est d'améliorer le suivi des grossesses pour réduire la morbi-mortalité et les pathologies associées à la grossesse, sachant qu'en région parisienne, environ 1 200 femmes accouchent chaque année sans avoir bénéficié d'aucun suivi.
Mme Chantal Jouanno, présidente . - Vous avez indiqué que dans la précarité, l'accès aux soins des femmes était moindre que celui des hommes. Cet écart est-il principalement lié aux situations de violences que vous évoquiez ?
Docteur Bernard Guillon . - L'écart entre les hommes et les femmes dans l'accès aux soins tient à plusieurs causes. Les violences jouent effectivement un rôle, bien qu'il soit difficile de le mesurer en raison de l'absence de données sur la question.
De manière générale, lorsque les ressources économiques d'une famille sont limitées, les femmes privilégieront la santé de leurs enfants et bien souvent, les conjoints passeront également avant elles.
Il existe également des raisons d'ordre psychologique à cet écart. La dégradation de l'image de soi qui résulte de la précarité est plus importante pour les femmes que pour les hommes. Il est plus difficile pour elles d'aller vers les autres et de se présenter en consultation lorsque leur image ne correspond pas à ce qu'elles souhaitent. Dans les consultations que j'ai organisées dans les centres d'hébergement du Samu social, j'ai souhaité qu'à titre exceptionnel que seules des femmes pratiquent les consultations. Les femmes que nous rencontrons ont souvent plus de facilité à s'identifier à une femme. Or cette identification est déjà une étape vers la reconstruction.
La précarité perturbe totalement le rapport à soi et à son corps. Dans ce contexte, nous constatons que les femmes attachent plus d'importance que les hommes aux soins corporels. Sur ce sujet, nous avons travaillé quelque temps avec le salon de beauté solidaire « Joséphine », qui propose des soins socio-esthétiques. Peu d'hommes sont demandeurs de ce genre de soins.
Mme Maryvonne Blondin . - Comptez-vous beaucoup de confrères qui, comme vous, s'occupent de la santé des femmes en situation précaire ?
Docteur Bernard Guillon . - Nous rencontrons des problèmes de recrutement. Dans le cadre d'un projet mené en collaboration avec Médecins du Monde, nous avons souhaité proposer une consultation gynécologique dans un bus itinérant accompagnant des personnes prostituées dans la région de Montpellier. Nous ne sommes pas parvenus à trouver des bénévoles pour mener à bien ce projet.
Un travail de sensibilisation des professionnels de santé doit être mené, par exemple, dans les facultés de médecine et dans les écoles de sages-femmes.
Mme Chantal Jouanno, présidente . - Êtes-vous, vous-même, bénévole ?
Docteur Bernard Guillon . - Je suis bénévole à l'ADSF et je gagne ma vie en faisant des remplacements à travers la France et à l'étranger, depuis maintenant vingt-cinq ans.
Mme Chantal Jouanno, présidente . - Merci beaucoup pour votre témoignage.
Comptes rendus des auditions menées par Mmes Annick Billon et Françoise Laborde, co-rapporteures68 ( * )
Thème
Bilan sur l'ensemble des méthodes de
contraception actuelles
Audition de la professeure Nathalie Chabbert-Buffet, gynécologue-obstétricienne, spécialiste en médecine de la reproduction à l'hôpital Tenon
(18 février 2015)
Mme Françoise Laborde, co-rapporteure, a d'abord rappelé que la délégation avait été saisie du projet de loi relatif à la santé par la commission des affaires sociales et que l'intention de la délégation était de saisir l'opportunité du rapport d'information qui serait publié à l'occasion de l'examen de ce projet de loi pour établir un bilan des principaux aspects de la santé des femmes. Elle a ainsi noté que les précédentes auditions avaient concerné le cancer et les maladies cardiovasculaires ainsi que l'IVG et les risques liés à la contamination VIH et aux IST.
Une information complète sur les différentes techniques en matière de contraception et sur les perspectives ouvertes par la recherche dans ce domaine répondait, a poursuivi Mme Laborde, aux préoccupations de la délégation et s'inscrivait dans la suite logique de la table ronde sur l'IVG organisée en janvier 2015.
La professeure Chabbert-Buffet a tout d'abord exposé la nécessité de créer de bonnes conditions de prescription des contraceptifs pour les mineures, avec en particulier des garanties de confidentialité. Insistant sur l'importance de l'éducation thérapeutique du patient, elle a relevé que la consultation préalable à la prescription d'une contraception devait permettre une information claire, précise et personnalisée des méthodes susceptibles d'être proposées et des risques induits pour la patiente par certaines d'entre elles. L'objectif était, a-t-elle souligné, le libre choix par les femmes de la méthode leur convenant le mieux. Le professionnel devait également, au cours de cet entretien :
- expliquer précisément les modalités d'utilisation de la méthode retenue, sans oublier d'indiquer la conduite à tenir dans certaines situations (oubli...) ainsi que les modalités pratiques de recours à une contraception de rattrapage ;
- organiser les visites de suivi destinées à évaluer l'adéquation de la méthode et l'observance de celle-ci, à apporter d'éventuels compléments d'information et à aider le cas échéant la patiente à choisir une autre méthode.
La professeure Chabbert-Buffet a ensuite présenté les diverses méthodes de contraception actuellement accessibles : hormonales, intra-utérines, locales ou mécaniques, contraception d'urgence et contraception définitive.
S'agissant des méthodes hormonales disponibles en France, elle a distingué celles qui s'administrent par voie orale (pilule oestroprogestative, progestatifs purs et modulateurs sélectifs du récepteur de la progestérone (SPRMs)) de celles administrées par voie extra-digestive (anneau vaginal, patch pour les méthodes oestroprogestatives ; implant, dispositif intra-utérin et injections intramusculaires pour les méthodes progestatives).
Elle a évoqué le risque de thrombose lié aux oestrogènes administrés par voie orale et a fait valoir que la diminution régulière du dosage d'éthynil-estradiol (EE) était destinée à réduire ce risque, alors que parallèlement l'évolution des progestatifs visait à diminuer l'impact négatif des progestatifs sur le métabolisme (diabète, cholestérol).
Elle a commenté l'existence de contraceptifs oestroprogestatifs monophasiques, biphasiques et triphasiques, dont les plaquettes ont des contenus différents selon les périodes du cycle, ce qui selon elle complique la vie des femmes en cas d'oubli. En outre, aucun bénéfice des pilules pluriphasiques n'a été montré par rapport aux pilules monophasiques. Certaines pilules comportaient 2, 4 ou 7 comprimés de placebo (de couleur différente) permettant une prise continue (tous les jours du mois) ou discontinue (avec une interruption de quelques jours), ce qui permet de limiter le risque d'oubli.
La professeure Chabbert-Buffet a ensuite abordé les autres contraceptions à base d'oestrogènes : l'anneau et le patch induisant selon elle le même risque de phlébite que la pilule, l'un pouvant être conservé pendant trois semaines et l'autre pendant une semaine.
La contraception progestative par voie orale comportait, a relevé la professeure Chabbert-Buffet, deux pilules micro progestatives : cette formule présentait selon elle l'inconvénient d'exiger des horaires de prise très rigoureux pour l'une de ces pilules (retard maximum de trois heures). Le principal effet secondaire est le risque de saignements intempestifs bien que de faible abondance. La professeure Chabbert-Buffet a noté le développement en cours d'applications sur les smartphones contribuant à éviter les oublis de pilule, ce qui montrait l'évolution du comportement des femmes vis-à-vis de la contraception.
Les contraceptions progestatives par voie parentérale présentaient l'avantage selon elle d'une protection de longue durée : trois ans pour les implants, cinq ans pour les dispositifs intra-utérins, trois mois en revanche seulement pour les injections intramusculaires.
Mme Françoise Laborde, co-rapporteure, ayant posé la question de la préférence observée en France pour la pilule et s'étant interrogée sur l'influence des mères à cet égard, la professeure Nathalie Chabbert-Buffet a confirmé la force de la culture familiale dans ce domaine, si l'on se référait à l'absence de transfert vers le stérilet, que l'on sait pourtant aujourd'hui adapté aux femmes nullipares, même si le poser sur des femmes jeunes constituait un acte médical plus complexe. Elle a jugé parfois insuffisante la formation des médecins, y compris des gynécologues, à l'évolution des solutions contraceptives, mentionnant par ailleurs que 600 à 800 généralistes étaient formés chaque année à la gynécologie. À la demande de Mme Françoise Laborde, elle a confirmé que la pose d'un contraceptif sur une malade atteinte de troubles psychiatriques requérait l'accord de la patiente.
Interrogée par Mme Annick Billon, co-rapporteure, sur les conséquences médicales de la prise de pilule, quelle que soit leur gravité, la professeure Chabbert-Buffet a tout d'abord précisé que, si la molécule était bien choisie, la qualité de vie pouvait se trouver améliorée grâce à la pilule et notamment les troubles liés aux règles. Une amélioration de la qualité de la peau pouvait également en résulter. La pilule pouvait donc induire des avantages en dehors de la contraception. La professeure Chabbert-Buffet a également évoqué les bénéfices non contraceptifs de certaines méthodes, relevant notamment la protection antirétrovirale et antiinfectieuse associée aux préservatifs, l'intérêt de la contraception hormonale en cas de ménorragie (saignements abondants) et l'existence de plaquettes comprenant des comprimés de fer destinés à prévenir l'anémie (en développement).
Elle a également fait observer que les risques de cancer (ovaires, colon et endomètre) pouvaient se trouver diminués grâce à certaines pilules et que l'on n'observait pas d'augmentation significative du risque de cancer du sein chez les utilisatrices de pilules actuelles (faiblement dosées en estrogènes). Des données récentes suggèrent toutefois un sur-risque de cancer du sein si la pilule est utilisée très jeune par des femmes à très haut risque (génétique) de cancer du sein.
À la demande de Mme Annick Billon, co-rapporteure, la professeure Chabbert-Buffet a précisé que ces constats résultaient notamment de méta-analyses des grandes études épidémiologiques réalisées par une équipe de chercheurs d'Oxford.
Parmi les pathologies liées à la pilule, elle a relevé des anomalies du fonctionnement hépatique et des méningiomes imputés à l'utilisation de progestatifs pendant plus de dix ans. Avec Mme Françoise Laborde, co-rapporteure, la professeure est revenue sur les conséquences des implants, qui pouvaient induire des saignements, au même titre que toutes les contraceptions progestatives. Elle a estimé que l'utilisation d'une contraception progestative microdosée (par voie orale ou en implant) pouvait être une solution pour tout le monde sauf pour les femmes ayant eu un cancer hormono-dépendant (par exemple cancer du sein).
Mme Christiane Kammermann ayant fait observer qu'il ne pouvait y avoir de contraception « parfaite » et dénuée de risques, si l'on en juge par le danger de thrombose causé par les oestrogènes, la professeure Chabbert-Buffet a noté la mise en oeuvre d'une étude ambitieuse sur la définition des femmes à risques depuis la crise de 2013 qui a révélé les risques de thrombose dus à certaines pilules. Elle a mentionné l'existence d'un questionnaire type devant être adressé à une femme souhaitant choisir une méthode de contraception, dans le but de détecter les patientes à risque. Elle a rappelé que les progestatifs à petite dose, méthode considérée comme dénuée de conséquences négatives sur la santé, peuvent présenter de trop grandes contraintes, ce qui les rendaient inadaptés à de nombreux modes de vie.
La professeure Chabbert-Buffet a évoqué la méthode consistant, pour gagner du temps et permettre à la femme d'accéder à une méthode contraceptive sans délai, à débuter la contraception hormonale le jour de la consultation médicale, quelle que soit la période du cycle : il s'agissait de la méthode dite Quick Start qui impliquait pour le médecin de disposer dans son cabinet de nombreux échantillons de contraceptifs pour en proposer le plus vaste choix possible aux patientes. Par exemple commencer la contraception le septième jour du cycle impliquait d'effectuer un test de grossesse au cours de la consultation et supposait que la femme se protège pendant les sept jours suivants par un moyen de contraception additionnel. En contrepartie, l'« exposition au risque de grossesse » se trouvait réduit, dans cet exemple, de quatorze jours.
Abordant ensuite les dispositifs intra-utérins, DIU au cuivre et DIU au lévonorgestrel, dont il existait des modèles adaptés aux femmes n'ayant jamais eu d'enfants, la professeure Chabbert-Buffet a évoqué des risques faibles d'inflammation pelvienne et, plus rarement, de perforation. Certains médecins pratiquaient une échographie le jour de la pose pour s'assurer que le dispositif était bien en place. Selon elle, le DIU au levonorgestrel induisait peu de saignements, et n'induisait ni thrombose ni cancer.
Selon Mme Annick Billon, co-rapporteure, il était rare que les jeunes femmes aient accès à toutes ces informations à l'occasion d'une consultation médicale : le choix d'une contraception était plutôt fonction de la méthode « imposée » par le médecin, a fortiori en raison de l'extrême brièveté de certaines consultations. La professeure Chabbert-Buffet a objecté que les femmes, quel que soit d'ailleurs leur niveau de formation scientifique, s'informaient souvent avant le rendez-vous médical. À cet égard, l'exercice en milieu public permettait un grand confort aux médecins à même de consacrer jusqu'à 45 minutes, si nécessaire, à une patiente. Elle a insisté sur l'importance, pour une consultation destinée à une première contraception, de consacrer le temps nécessaire au dialogue avec la femme.
La professeure Chabbert-Buffet, notant avec Mme Françoise Laborde, co-rapporteure, que l'existence des moyens de contraception d'urgence n'avait pas véritablement infléchi le nombre annuel d'IVG, a estimé que la contraception d'urgence devait demeurer une contraception de secours. Les deux pilules disponibles (l'une, le lévonorgestrel, en vente libre et l'autre, l'ulipristal acétate, un SPRM vendue sur ordonnance) devaient être prises le plus tôt possible après le rapport à risque (dans les 72 heures pour l'une, dans les 120 heures pour l'autre). Elle a fait observer que la pose d'un stérilet au cuivre, à condition qu'elle intervienne dans un délai de 120 heures, pouvait avoir le même effet.
S'agissant de la contraception mécanique (préservatif féminin, capes et diaphragmes et spermicides), la professeure Chabbert-Buffet a relevé les difficultés causées par ces méthodes en termes de maniabilité, ce qui en faisaient à son avis des méthodes inadaptées aux femmes jeunes ; elle a souligné la sensibilité, peu connue de nombreuses utilisatrices, des spermicides au savon.
Elle a par ailleurs fait état d'une légère inversion de la courbe des IVG chez les femmes très jeunes, cette relative diminution, à confirmer, contrastant avec l'apparition d'une tendance préoccupante à la pratique de plusieurs IVG par certaines femmes.
En réponse à une question de Mme Annick Billon, co-rapporteure, la professeure Chabbert-Buffet a estimé que les risques potentiels liés à l'utilisation régulière de la contraception d'urgence n'étaient pas connus. Le recours à l'IVG médicamenteuse pouvait causer la rétention d'un morceau de placenta et supposait donc un suivi médical approprié. De même un recours à de trop fréquentes IVG par aspiration pourrait selon elle avoir pour conséquence des anomalies de l'endomètre.
Mme Vivette Lopez ayant demandé de quels moyens les hommes disposaient outre le préservatif, la professeure Chabbert-Buffet a indiqué la possibilité de recourir à une contraception définitive par voie chirurgicale, ce qui supposait la congélation préalable de sperme pour ceux qui voulaient des enfants. Elle a estimé que les recherches concernant la contraception hormonale de l'homme n'avaient pas produit de résultats applicables à ce stade, mentionnant toutefois que 75 % des femmes seraient favorables à faire assumer par leur compagnon la charge de la contraception du couple ; cette forte proportion attestait un changement de mentalité considérable, fondée sur une confiance des femmes en leur partenaire qui, dans ce domaine, n'avait pas toujours existé.
Mme Françoise Laborde, co-rapporteure, ayant souhaité revenir sur les raisons du recours à de multiples IVG par certaines femmes, la professeure Chabbert-Buffet a estimé qu'un moyen de contraception pérenne (par exemple stérilet ou implant) devrait être mis en place le jour de l'IVG, avec accord de la patiente.
Mme Annick Billon, co-rapporteure, a alors estimé que des campagnes d'information devraient s'adresser de manière plus efficace au public jeune, selon elle insuffisamment informé, aucun véritable progrès n'étant intervenu à cet égard depuis trente ans en dépit de réels efforts de communication qu'elle a jugés probablement mal ciblés.
Mme Christiane Kammermann s'est inquiétée des difficultés de choix d'une méthode de contraception adaptée aux besoins de chacun, a fortiori pour un public peu averti, compte tenu de la complexité des conséquences éventuelles de certaines d'entre elles.
À la demande de Mme Annick Billon, co-rapporteure, la professeure Chabbert-Buffet a confirmé un risque de prise de poids (estimé à 5 kg environ) chez les utilisatrices de contraception hormonale, dont l'appétit peut être augmenté, qu'il s'agisse des progestatifs ou des oestroprogestatifs, ce qui impliquait que les femmes se surveillent pour en limiter les conséquences.
En ce qui concerne la contraception définitive féminine, encadrée strictement par la loi (la patiente devait confirmer sa décision au terme d'un délai de réflexion de quatre mois), la professeure Chabbert-Buffet a exposé les méthodes existantes : ligature des trompes [voire le cas échéant ablation des trompes (salpingectomie)] ou implants tubaires.
Quant à la « contraception du futur », elle a esquissé les orientations de la recherche actuelle.
Les pistes consistaient tout d'abord, selon certaines études, à utiliser différemment les méthodes dont on dispose déjà :
- des oestroprogestatifs permettraient une prise continue pendant trois ou quatre mois, suivie d'une interruption d'une semaine ; une pilule oestropogestative en continu permettrait une prise de douze mois suivie d'un arrêt de sept jours une fois par an. Elle a noté à cet égard un changement de comportement des jeunes femmes, qui accepteraient plus facilement que les générations précédentes la prise continue impliquant l'absence de règles ;
- des stérilets pourraient être mis en place pour une durée plus longue (de sept, voire dix ans) ;
- des implants pourraient être posés le jour d'une IVG médicamenteuse, sous réserve de l'accord de la patiente.
D'autres orientations, inspirées de la pilule du lendemain, privilégiaient une contraception à la demande, adaptée à la situation de couples ayant des rapports espacés dans le temps.
Certaines recherches portaient sur de l'estrogène foetal, 18 fois moins puissant que l'EE, sur de nouveaux anneaux vaginaux (à la progestérone) tolérables par les femmes allaitantes, sur de nouveaux patches, de nouveaux stérilets basés sur la molécule de la pilule du lendemain et sur de nouveaux implants et contraceptifs injectables en auto-injection, certains étant compatibles avec l'allaitement.
Elle a ensuite commenté les perspectives ouvertes par l'utilisation des anti-inflammatoires, pour bloquer l'ovulation dans le cadre de la contraception d'urgence 69 ( * ) .
À la demande de Mme Françoise Laborde, co-rapporteure, la professeure Chabbert-Buffet a commenté le coût selon elle modéré des systèmes injectables et des perspectives ouvertes, pour réduire les coûts associés à la contraception, de l'auto-injection qui permettait d'espacer l'intervention des professionnels de santé. Mme Françoise Laborde, co-rapporteure, a par ailleurs insisté sur la nécessité d'une utilisation aisée, d'informations accessibles et d'un respect absolu de la confidentialité pour les mineures.
La professeure Chabbert-Buffet a, avec les rapporteures, souligné l'absolue nécessité d'associer les parents à l'information dispensée aux jeunes en matière de contraception et d'une éducation exigeante des jeunes dans ce domaine.
Thème
Risque environnemental et santé
maternelle et infantile
Audition de M. André Cicolella, toxicologue, président du Réseau Environnement Santé (RES)
(3 mars 2015)
Mme Françoise Laborde, co-rapporteure, a d'abord rappelé que la délégation avait été saisie du projet de loi relatif à la santé par la commission des affaires sociales et que l'intention de la délégation était de saisir l'opportunité du rapport d'information qui serait publié à l'occasion de ce projet de loi pour établir un bilan des principaux aspects de la santé des femmes. Elle a ainsi rappelé que de précédentes auditions avaient porté sur l'IVG, les risques liés au VIH, les moyens de contraception, le cancer ainsi que les maladies cardiovasculaires, tandis que d'autres réunions, a-t-elle ajouté, concerneraient le tabagisme féminin et le suivi gynécologique des femmes sans domicile fixe.
Le chapitre IV du projet de loi relatif à la santé portant sur les risques sanitaires liés à l'environnement, Mme Françoise Laborde a ainsi souligné que ce texte permettait à la délégation de réfléchir aux dangers spécifiques de l'exposition des jeunes enfants et des femmes, en particulier des femmes enceintes, aux risques environnementaux. À ce sujet, elle a rappelé qu'une proposition de loi de juin 2010 visant à suspendre la commercialisation de biberons produits à base de bisphénol A (BPA) avait été adoptée à son initiative.
M. André Cicolella 70 ( * ) , chercheur en santé environnementale, a tout d'abord rappelé que le Réseau environnement santé (RES) avait formulé 15 propositions à l'occasion de la Conférence environnementale des 27 et 28 novembre 2014 à Paris, dans le cadre de la préparation de la conférence Paris-climat 2015.
M. André Cicolella a ensuite insisté sur la mutation actuelle que connaîtrait notre système de santé. S'il a contribué de façon très importante aux progrès sanitaires, il atteindrait aujourd'hui ses limites, compte tenu de l'augmentation de ses coûts et de la croissance des maladies chroniques. Ainsi, il a noté que la politique de santé et de l'environnement devait être repensée à la hauteur de ces enjeux, un constat également partagé selon lui par les 184 chefs d'États et de gouvernement signataires de la Déclaration politique de l'Assemblée générale sur la prévention et la maîtrise des maladies non transmissibles de septembre 2011.
S'appuyant sur une enquête publique de l'OMS, M. André Cicollella a ensuite alerté la délégation sur le phénomène des maladies chroniques qui ne se limiterait pas seulement aux pays développés, en raison du vieillissement de la population, mais concernerait également 80 % des pays du Sud. La lutte contre l' « épidémie mondiale des maladies chroniques » 71 ( * ) représenterait donc un défi majeur pour le XXI ème siècle, indissociable de la lutte menée en faveur du développement durable, a-t-il observé, rappelant que, au niveau mondial, la première cause de mortalité était liée aux maladies cardiovasculaires, puis au cancer, aux maladies respiratoires et au sida (le sida est cependant la première cause de mortalité des maladies infectieuses).
Lors de la conférence de New-York des Nations unies sur les maladies non transmissibles en 2011, avait été évoqué l'objectif de parvenir à une baisse de 25 % à l'échéance de 2025 de la mortalité liée aux maladies chroniques, a noté M. André Cicolella, en précisant que cet objectif avait été repris par la France. Il a alors estimé que si la France atteignait cet objectif, cela représenterait une baisse de l'ordre de 2 points de PIB en matière de dépenses de santé. L'enjeu serait donc double : sanitaire et économique.
M. André Cicolella a ensuite dressé un panorama de la situation française en 2009, en reprenant des données extraites du journal l'Espace Social Européen :
- 3,7 millions ALD 72 ( * ) en 1994 ;
- 8,6 millions ALD en 1999 ;
- 9,5 millions ALD en 2012 ;
- 23,6 millions de personnes atteintes ;
- 83 % des dépenses d'assurances maladie.
M. André Cicolella a alors évoqué le surcoût particulièrement élevé pour la France des dépenses liées aux maladies chroniques s'expliquant notamment par la croissance régulière des maladies cardiovasculaires, des cancers et des pathologies liées au diabète. Au sujet du cancer, il a indiqué qu'il s'agissait en France de la première cause de mortalité - notamment les cancers hormonaux-dépendants (cancer du sein et de la prostate) - et les cancers masculins (le cancer de la prostate a été multiplié par trois en quinze ans en Bretagne : si cette région devenait indépendante, ce serait alors le premier pays au monde pour ce type de cancer, a-t-il observé).
Il a ensuite évoqué la question de l'augmentation de l'infertilité qui touchait un couple sur cinq, contre un couple sur sept il y a vingt ans. La concentration spermatique, selon une étude mondiale de l'Institut de veille sanitaire (IVS), aurait diminué de 30 % en 16 ans, ce qui est considérable malgré des variations régionales. Il a également relevé l'abaissement de l'âge de la puberté, le doublement des cas de malformations génitales chez les garçons ainsi que la croissance rapide du cancer du testicule. La conséquence de ces évolutions était un triplement du nombre de procréation médicalement assistée (PMA) en presque dix ans, selon lui.
M. André Cicolella a poursuivi son diagnostic en évoquant l'augmentation des troubles du comportement, l'autisme ayant notamment doublé en vingt ans aux États-Unis. Selon lui, malgré l'absence de données sur cette question, la France devrait connaître une évolution de même nature. Il a annoncé la tenue d'un colloque en juin 2015 sur ce sujet à l'Assemblée nationale.
Il a par ailleurs indiqué que l'asthme et les allergies seraient devenus la première cause de morbidité en Europe chez les 5-9 ans.
Enfin, il a commenté le phénomène des maladies environnementales émergentes, moins connu, mais révélateur des conséquences sanitaires du changement climatique.
D'après la synthèse des travaux d'un congrès qui s'est tenu à Paris en mai 2012 sur ces sujets, la prévalence des maladies chroniques aurait pour origine l'interaction entre un environnement à la fois chimique et nutritionnel, selon un mécanisme de type épigénétique, c'est-à-dire l'influence environnementale modifiant l'expression des codes génétiques.
À cet égard, M. André Cicolella a jugé particulièrement vulnérables les périodes de gestation, de puberté et de sénescence. Il a insisté sur le fait qu'un changement de paradigme devait intervenir en matière de santé publique, afin que la dimension environnementale y soit pleinement intégrée. Selon lui, une attention particulière devrait être portée aux comportements des individus durant les périodes sensibles, les politiques publiques ayant tendance à se concentrer sur les adultes en bonne santé, même si des actions ciblées ont été entreprises à l'encontre du tabac et de l'alcool. D'après le chercheur, le bénéfice sur la santé en serait plus durable.
Retraçant une évolution des découvertes scientifiques en matière de santé, il a d'abord présenté le mécanisme de la perturbation endocrinienne, concept forgé en juillet 1991 à l'occasion de la déclaration de Wingspread , d'après laquelle « de nombreux composés libérés dans l'environnement par les activités humaines sont capables de dérégler le système endocrinien des animaux, y compris l'homme », puis il a évoqué l'impact des hormones thyroïdiennes, mis en évidence à la fin des années 1990, sur la formation du cerveau, entraînant potentiellement des troubles de comportement. Enfin, à partir des années 2000, c'est le rôle des hormones sur le métabolisme qui a été démontré, a-t-il complété.
D'après le chercheur, cette réalité serait typiquement illustrée par l'exemple du bisphénol A : 95 % des études sur le sujet ont montré que l'exposition durant la grossesse induisait une grande variété d'effets (cancer du sein et de la prostate, pathologies liées au diabète de type 2, obésité, troubles de la reproduction, maladies cardiovasculaires etc.), M. André Cicolella a ensuite poursuivi en précisant que l'administration d'une dose de 1,2 microgramme de bisphénol A chez des rates gestantes entraînerait une baisse de la qualité du sperme chez leur fils et petits-fils, manifestation d'un effet transgénérationnel durable. Des études ont permis d'observer un effet comparable avec le distilbène, une hormone de synthèse, avec des doses pourtant dix fois moins fortes, a-t-il relevé.
En France, 200 000 femmes ont été exposées au bisphénol A d'après M. André Cicolella , ce qui a conduit à la prévalence du cancer du vagin, un cancer rare, mais a surtout entraîné le doublement de la prévalence du cancer du sein. En outre, il a noté que des malformations génitales chez les garçons s'observaient jusqu'à la deuxième génération, pointant ainsi l'effet transgénérationnel induit par l'exposition au BPA.
Le chercheur a enfin souligné la responsabilité particulière qui reposait sur la France, du fait qu'elle ait été le premier pays à prendre des mesures aussi importantes sur cette question.
M. André Cicolella a ensuite présenté 15 mesures destinées selon lui à transformer les comportements en matière de santé environnementale :
- compléter le dispositif de sécurité sanitaire par la création d'un Institut de veille environnementale sur la base de la transformation de l'INERIS (Institut national de l'environnement) en établissement public administratif ;
- développer la recherche (structuration de l'Institut français de recherche en environnement santé sur le modèle du National Institute of Environnemental Health Sciences , création d'un volet spécifique de santé environnementale dans la Stratégie nationale de recherche) ;
- mettre en oeuvre des plans de santé publique comprenant des volets dédiés à l'environnement par pathologies ;
- prévoir une protection particulière pour la période gestation/périnatalité (par exemple, création d'un « chèque bio » pour les femmes enceintes) ;
- développer la médecine environnementale (création de structures dédiées dans le système hospitalier à la prise en charge des malades et d'un département de santé environnementale au sein de la Haute autorité de santé) ;
- former les professionnels et les citoyens (introduction d'une formation à la santé environnementale dans la formation initiale des professionnels de santé, formation initiale de tout citoyen à « construire sa santé » et développement de nouveaux métiers pour évaluer et améliorer les environnements) ;
- financer (fixation d'un pourcentage des dépenses de santé dédié à la santé environnementale, financement sur la base du principe « pollueur-payeur ») ;
- s'attacher à la « remédiation » (création d'un fonds dédié pour la remédiation des sols et des sédiments sur le modèle du Superfund aux États-Unis, qui serait alimenté par des financements européens) ;
- innover (mise en oeuvre d'une plateforme technologies propres et sûres sous l'égide de l'INERIS, rénovation des centres techniques et financement par les investissements d'avenir) ;
- élaborer un « Plan santé territoire » (création d'agences régionales de la santé environnementale et de pôles de compétences pour analyser les inégalités sanitaires et environnementales en lien avec les Plans régionaux santé environnement) ;
- développer une démocratie sanitaire (protection des « lanceurs d'alerte » et reconnaissance de l'action de groupe en matière de santé environnementale) ;
- mettre en oeuvre un plan « Ville urbanisme santé » (élaboration de Plans ville santé) ;
- refonder le système de soin (création de l'indicateur PBT : substances persistantes, bioaccumulatives et toxiques dans la gestion des établissements de santé) ;
- consacrer un volet santé dans le cadre des politiques dédiées aux trois crises écologiques climat/biodiversité/ressources naturelles ;
- s'appuyer sur l'international (création d'une « Organisation mondiale de l'environnement »).
Mme Françoise Laborde, co-rapporteure, ayant posé la question de la formation des endocrinologues et des gynécologues sur les risques environnementaux, le chercheur a confirmé que, si les professionnels de santé exprimaient une forte demande en ce sens, les enseignements de base ne prenaient toujours pas en compte l'impact environnemental sur les maladies chroniques. Un guide de recommandation des bonnes pratiques pourrait être édité selon lui.
Le chercheur a toutefois conclu sur une note positive en estimant qu'un changement des mentalités pouvait intervenir, à l'instar de la lutte contre le tabagisme ayant permis une transformation du regard de la société dans ce domaine.
* 1 Rapport d'information n° 2592 fait au nom de la délégation aux droits des femmes par Catherine Coutelle et Catherine Quéré, rapporteures, Assemblée nationale, 18 février 2015.
* 2 La vingt-huitième recommandation a été adoptée le 2 juillet 2015, lors des débats en délégation en vue de l'adoption du présent rapport ; elle ne fait pas l'objet de développements particuliers au sein de celui-ci.
* 3 Vers l'égalité réelle entre les femmes et les hommes - chiffres clés - édition 2015 (ministère des droits des femmes).
* 4 Les citations de la Fédération française de cardiologie sont issues de la brochure Coeur, artères et femmes de la Fédération française de cardiologie, accessible en ligne sur le site de la fédération.
* 5 Propos cités dans l'article de Myriam Schelcher, publié le 17 octobre 2014 par France 3 Nord-Pas-de-Calais (http://france3-regions.francetvinfo.fr/nord-pas-de-calais/2014/10/17/les-femmes-premieres-cibles-des-maladies-cardiovasculaires-573728.html).
* 6 Propos tenus par la professeure Karine Clément, directrice de l'Institut de cardio-métabolisme et nutrition (ICAN) le 22 janvier 2015, lors de son audition par la délégation.
* 7 Au Moyen-Orient et en Afrique du Sud, plus de 45 % des femmes en souffrent contre 30 % des hommes ; elle touche 15 % de la population en France, selon la professeure Karine Clément.
* 8 D'après le Comité français de lutte contre l'hypertension artérielle, six millions de femmes sont soignées pour une hypertension artérielle en France, si l'on se réfère à une enquête conduite par ce comité en 2011. Cette enquête estime que, parmi les femmes obèses, 28 % sont hypertendues.
* 9 http://www.fedecardio.org/sites/default/files/pdf/livre_blanc.pdf
* 10 Il était fait état de ce point dans le Rapport du Conseil économique, social et environnemental, La santé des femmes en France (rapporteure : Dominique Hénon), 2010.
* 11 On compte en France, au 1 er janvier 2012, 6 897 bureaux de tabac, selon les chiffres disponibles sur le site de la Confédération des buralistes de France, soit un buraliste par 2 310 habitants (un pour 1 800 en 2004).
* 12 Direction de la recherche, des études, de l'évaluation et des statistiques du Ministère des affaires sociales, de la santé et des droits des femmes.
* 13 Page 229.
* 14 Page 228
* 15 Page 229.
* 16 INSEE Première, n° 1473, novembre 2013. Selon une étude du Fonds des Nations unies pour la population de 2005, une femme sur cinq dans le monde, si rien ne change, sera au cours de sa vie victime de viol ou de tentative de viol (María José Alcalá, L'état de la population mondiale 2005. La promesse d'égalité : égalité des sexes, santé en matière de procréation et objectifs du Millénaire pour le développement , UNFPA, 2005, p. 65).
* 17 EGORA-Panorama du médecin , n° 48, « Dossier Santé des femmes », pp. 21-22.
* 18 Propos reproduits par EGORA-Panorama du médecin , n° 48, p. 21.
* 19 Rapport du CESE, Page 77.
* 20 Idem, Page 78.
* 21 Les développements relatifs aux TMS sont tirées d'un entretien publié par la revue EGORA-Panorama du médecin avec le professeur Yves Roquelaure, médecin du travail au CHU d'Angers, qui coordonne avec l'Institut de veille sanitaire la surveillance des TMS en France (n° 48, p. 20).
* 22 Voir les rapports d'information de Brigitte Gonthier-Maurin, Femmes et travail : agir pour un nouvel âge de l'émancipation (n° 279, 2012-2013) et de Laurence Rossignol, Retraites des femmes : tout se joue avant soixante ans (n° 90, 2013-2014).
* 23 Vers l'égalité réelle entre les femmes et les hommes - chiffres-clés - Edition 2014.
* 24 Vers l'égalité réelle entre les femmes et les hommes - chiffres-clés - Edition 2014.
* 25 La santé des femmes en France, Direction de la recherche, des études, de l'évaluation et des statistiques (DREES), collection études et statistiques, Documentation française, 2009.
* 26 Les femmes et le sida en France : plus isolées, en situation plus précaire que les hommes, mars 2008, www.vivapresse.fr
* 27 http://www.afd.asso.fr/diabete/gestationnel
* 28 Le Sénat a d'ores-et-déjà accompli un travail important en matière de santé environnementale, qu'il s'agisse des réflexions de l'Office d'évaluation des choix scientifiques et technologiques sur les pesticides, les nanotechnologies, les lignes à haute tension, les ondes électromagnétiques et les perturbateurs endocriniens, des missions d'information sur les pesticides et l'amiante ou de la commission d'enquête sur le coût économique et financier de la pollution de l'air.
* 29 Loi n° 2010-729 du 30 juin 2010 tendant à suspendre la commercialisation de tout conditionnement comportant du bisphénol A et destiné à recevoir des produits alimentaires.
* 30 Paris, éd. Odile Jacob, 2003.
* 31 Interview publié sur le site Magicmaman.com
* 32 Contre l'hypersexualisation : un nouveau combat pour l'égalité , http://www.social-sante.gouv.fr/IMG/pdf/rapport_hypersexualisation2012.pdf
* 33 Introduit par un amendement du rapporteur de la commission des affaires sociales de l'Assemblée nationale, M. Olivier Véran, et de Mmes Catherine Coutelle, Maud Olivier et Sandrine Doucet.
* 34 Ces chiffres sont issus notamment de la charte d'engagement volontaire sur l'image du corps et contre l'anorexie, produite en 2008 et reproduite sur le site du ministère de la santé : http://www.sante.gouv.fr/IMG/pdf/Dossier_de_presse_anorexie.pdf
* 35 Vers l'égalité réelle entre les femmes et les hommes - chiffres-clés, édition 2014 (Ministère des droits des femmes).
* 36 Féminité, accès aux soins, Maternité et risques vécus par les femmes en grande précarité. Une contribution à l'amélioration de leur santé gynécologique , publiée par l'Observatoire du Samu social de Paris, 2005.
* 37 Ministère des droits des femmes, op. cit.
* 38 Enquête nationale périnatale 2003, rapport remis en février 2005 au ministère des solidarités, de la santé et de la famille et à l'INSERM.
* 39 Genre et recherche en santé , Note du comité d'éthique, INSERM, juin 2014.
* 40 « Sexiste, la médecine ? » Le Monde.fr, 15 juin 2015.
* 41 Idem.
* 42 Idem.
* 43 Un antiépileptique dans la tourmente , Anne Jouan, Lefigaro.fr, 20 mai 2015.
* 44 Sexiste, la médecine ? Le Monde.fr, 15 juin 2015.
* 45 Page 54.
* 46 Voir l'annexe consacrée à cette étude, qui a attiré l'attention des deux co-rapporteures et qui est prolongée par une cohorte E4N.
* 47 Voir en annexe le compte rendu de son intervention.
* 48 Rapport d'information n° 590 (2013-2014) du 5 juin 2014- par Mme Brigitte Gonthier-Maurin.
* 49 Comme le faisait observer la directrice générale de l'enseignement scolaire, entendue le 21 mai 2014 lors de l'examen de la proposition de loi visant à renforcer la lutte contre le système prostitutionnel, ces deux réseaux (sexualité et égalité) permettent d'accéder à la thématique de la sexualité par des logiques différentes et complémentaires.
* 50 Ces chiffres sont extrait d'un article intitulé « AMP et travail, le néant dans le code du travail », publié dans le blog de l'association BAMP le 30 août 2013.
* 51 Citation extraite du site internet de l'association le 10 juin 2015, http://bamp.fr/tag/projet-de-loi-protection-des-patients-pma-face-au-travail/
* 52 Depuis le 31 mars 2013, l'Assurance Maladie prend en charge à 100 % sur le risque maladie, les frais de soins, de surveillance et d'hospitalisation liés à une interruption volontaire de grossesse, par voie médicamenteuse réalisée en ville ou en établissement de santé ou par voie instrumentale réalisée en établissement de santé public ou privé (l'article 50 de la LFSS 2013 supprimant la participation de l'assuré pour les frais liés aux IVG).
* 53 www.haut-conseil-egalite.gouv.fr/IMG/pdf/rapport_ivg_volet2_v10-2.pdf
* 54 La Direction de la recherche, des études, de l'évaluation et des statistiques (DREES) est une direction de l'administration centrale des ministères sanitaires et sociaux.
* 55 On distingue deux méthodes d'IVG :
- l'IVG médicamenteuse , qui peut être réalisée en établissement de santé ou en cabinet, par les médecins et gynécologues libéraux et qui est autorisée jusqu'à la cinquième semaine de grossesse. Elle comprend deux prises de médicaments : la première consiste à interrompre la grossesse ; la seconde à provoquer des contractions et l'éjection de l'embryon. Cette méthode aurait concerné, en 2012, 55 % des IVG pratiquées en France. Dans les centres agréés, elle peut être réalisée jusqu'à la septième semaine de grossesse ;
- l'IVG chirurgicale ou par aspiration, qui peut être pratiquée jusqu'à la douzième semaine de grossesse, sous anesthésie locale (11 % des IVG) ou générale (34 % des IVG) et qui ne peut être réalisée qu'en établissement de santé. La durée de l'hospitalisation est en général inférieure à douze heures.
* 56 La sous-tarification de la pratique de l'IVG en France avait été relevée par un rapport du Conseil supérieur de l'information sexuelle, de la régulation des naissances et de l'éducation familiale (CSIS) de janvier 2011 portant sur l'organisation du système de soins en matière d'IVG.
* 57 Modifiant l'arrêté du 23 juillet 2004 modifié relatif aux forfaits afférents à l'interruption volontaire de grossesse.
* 58 Membre du conseil d'administration de l'Association nationale des centres d'interruption de grossesse et de contraception (ANCIC).
* 59 videos.senat.fr/video/videos/2010/video5302.html
* 60 Introduite par la loi Veil , cette clause prévoit qu'un médecin n'est jamais tenu de pratiquer une interruption volontaire de grossesse mais qu'il doit informer sans délai l'intéressée de son refus et lui communiquer immédiatement le nom de praticiens susceptibles de réaliser cette intervention selon les modalités prévues à l'article L. 2212-2 du code de la santé.
* 61 http://www.ladocumentationfrancaise.fr/var/storage/rapports-publics/104000051.pdf ( La prise en charge de l'interruption volontaire de grossesse , février 2010, page 32).
* 62 Le rapport du HCE|fh demandait l'extension de la compétence en matière d'IVG par aspiration aux centres de planification ou d'éducation familiale , limitée aujourd'hui aux IVG médicamenteuses ainsi qu'aux centres de santé et aux maisons médicales pluridisciplinaires, en convention avec les agences régionales de santé, les IVG y étant pratiquées par des médecins. L'exemple de la Belgique a inspiré cette suggestion.
* 63 Adoptée en commission des affaires Sociales.
* 64 Voir le compte-rendu des débats de l'AN en date du 8 avril 2015, http://www.assemblee-nationale.fr/14/cri/2014-2015/20150205.asp#P503363
* 65 Loi du 9 juillet 2010 relative aux violences faites spécifiquement aux femmes, aux violences au sein des couples et aux incidences de ces dernières sur les enfants.
* 66 Loi n° 2014-873 du 4 août 2014 pour l'égalité réelle entre les femmes et les hommes.
* 67 Ces auditions étaient ouvertes à l'ensemble des membres de la commission des Affaires sociales.
* 68 Ces auditions étaient ouvertes à l'ensemble des membres de la délégation aux droits des femmes.
* 69 Les modulateurs sélectifs du récepteur de la progestérone (SPRMs) sont des dérivés stéroïdiens exerçant une activité anti-progestative variable. Les SPRMs peuvent avoir une action contraceptive par différents mécanismes le blocage de l'ovulation et un effet endométrial propre. L'anovulation dans ce contexte n'entraîne pas de carence estrogénique. Les applications gynécologiques actuelles sont la contraception d'urgence et le traitement des fibromes hémorragiques. Les voies de recherche actuelles passent notamment par la meilleure compréhension du mécanisme d'action anti-ovulatoire et l'évaluation des effets endométriaux à long terme.
* 70 Chercheur en santé environnementale, André Cicolella est également président du Réseau Environnement Santé (RES).
* 71 Expression utilisée par l'Organisation Mondiale de la Santé (OMS) dans ses enquêtes de santé.
* 72 Le choix de l'indicateur des affections de longue durée (ALD) repose sur le fait que les ALD ouvrent droit à une couverture à 100 % des dépenses par l'assurance maladie.