C. DÉSENCOMBRER LES URGENCES PAR UNE MEILLEURE GESTION DE L'AVAL DES SERVICES
1. Un manque criant de solutions en aval des urgences
• L'ensemble des chefs de service et praticiens entendus par vos rapporteurs ont pointé la question de l'aval des urgences comme la difficulté majeure de leur pratique quotidienne . Celle-ci recouvre plusieurs problèmes, allant de l'accessibilité des plateaux techniques hospitaliers au manque de lits disponibles dans les services spécialisés, en passant par la pénurie de places dans les structures de prise en charge extrahospitalières (s'agissant principalement des personnes âgées ou des personnes handicapées).
Un chef de service a résumé la question en ces termes très parlants : « Pour nous, le principal problème n'est pas d'empêcher les patients de venir aux urgences, mais de réussir à les en faire sortir ! ».
L'enjeu de la prise en charge en aval des urgences est double : il s'agit non seulement d'assurer le désengorgement des urgences, mais également de garantir immédiatement le bon aiguillage des patients vers la structure spécialisée adéquate, de manière à éviter le retour aux urgences et les hospitalisations multiples.
La Drees a recensé les problèmes pesant sur l'obtention d'une solution d'hospitalisation, 20 % à 25 % des patients pris en charge aux urgences nécessitant un séjour hospitalier 52 ( * ) . Il semble en premier lieu que la rapidité de celle-ci soit corrélée à la classe d'âge : il est plus difficile d'obtenir un lit pour une personne âgée que pour un enfant. Il apparaît ensuite que les difficultés se concentrent, ici encore, dans les services connaissant la plus forte affluence, ainsi que dans les établissements les plus importants 53 ( * ) , où les lits sont prioritairement affectés à l'accueil du soin programmé. En raison de l'organisation interne des services, qui prévoient souvent les sorties des patients hospitalisés pour midi, le délai d'attente est par ailleurs particulièrement long avant 12 heures , dans l'attente qu'un lit se libère. Dans 20 % des cas (24 % en cas de forte affluence), il faut appeler plusieurs services pour trouver une place, ce qui est particulièrement consommateur de temps pour les équipes. Il semble enfin qu'il soit plus difficile de trouver une solution d'aval en médecine qu'en chirurgie , ce qui semble résulter des politiques de fermeture de lits menées dans ces services au cours des dernières années.
En l'absence de solutions, l'ajustement passe le plus souvent par l'allongement des délais d'attente, par une hospitalisation en UHCD, mais également par des retours à domicile inappropriés . En outre, dans 13 % des cas en moyenne (et 38 % des cas où plusieurs appels ont été nécessaires), les patients se trouvent hospitalisés dans un service non adapté .
Proportion des patients hospitalisés dans un
service non adapté à leur pathologie
selon leur âge,
l'affluence et le statut de l'établissement
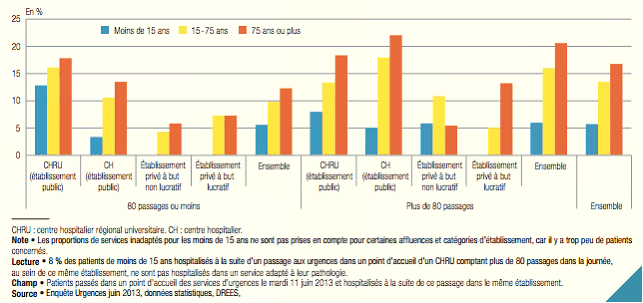
Source : Drees
Les situations dans lesquelles un patient peut se retrouver forcé de passer la nuit sur un brancard restent heureusement rares : la Drees relève ainsi que le jour de l'enquête « un jour donné », le recours à un « lit non conventionnel » est resté marginal, avec 1 % de patients placés sur un lit supplémentaire et autant sur un brancard, soit 160 patients au total . Vos rapporteurs soulignent cependant que tout doit être mis en oeuvre pour mettre fin à de telles situations, qui ne répondent pas à l'exigence d'humanité dans la prise en charge, sont à l'origine de pertes de chance pour les patients dès lors qu'ils ne bénéficient pas d'une prise en charge immédiate et adaptée, et contribuent enfin à déstabiliser l'organisation des services et à diminuer la satisfaction des soignants (ceux-ci ont en effet fait part d'un sentiment de « travail mal fait » dans de telles situations).
2. Le cas particulier de la prise en charge des patients âgés
a) Des prises en charge plus longues et plus lourdes aux urgences
De l'avis général des personnes rencontrées par vos rapporteurs, parmi toutes les filières qui peuvent être distinguées au sein de l'accueil des urgences, la gériatrie est celle qui pose le plus de difficultés.
• La Drees, dans le cadre de deux études récentes 54 ( * ) , a largement objectivé ce constat, en établissant que les personnes âgées accueillies aux urgences constituent « un groupe spécifique mobilisant les équipes d'urgence de façon particulière », en raison d'une de la fragilité résultant des conditions de vie et des affections liées à l'âge.
La prise en charge de ces patients est plus lourde et plus longue que celle du reste de la patientèle , avec un nombre d'actes plus élevé, un passage plus fréquent par les unités d'hospitalisation de courte durée (UHCD), et enfin une durée de passage en moyenne plus longue (4 heures et 30 minutes en moyenne pour les patients âgés de plus de 75 ans, contre 2 heures et 20 minutes pour les patients plus jeunes). Près d'un patient âgé sur cinq séjourne dans une UHCD pendant son passage aux urgences, contre une personne sur treize chez les 15-74 ans.
Durée moyenne du passage aux urgences en fonction de l'âge
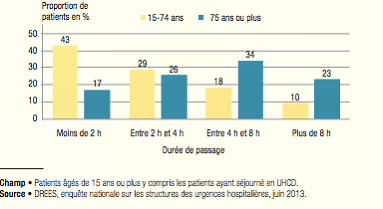
|
Champ
Patients âgés de 15
ans ou plus y compris les patients ayant séjourné en
UHCD.
|
Source : Drees
Les différences de prise en charge sont particulièrement criantes au stade de l'aval des urgences : 56 % des personnes âgées sont hospitalisées au terme de leur passage de leur service (contre 20 % en moyenne pour l'ensemble des patients). La probabilité d'hospitalisation à la sortie des urgences est ainsi 2,6 fois plus élevée pour les patients âgés de plus de 75 ans que pour les 15-74 ans.
Le délai nécessaire à l'obtention d'un lit d'hospitalisation en service spécialisé est par ailleurs plus long pour les patients âgés . Dans 25 % des cas, les équipes doivent contacter plus d'un service, ce qui allonge mécaniquement la durée du passage aux urgences.
• Une large partie de ces difficultés résulte de l'inadaptation des solutions de prise en charge disponibles en aval des urgences .
En particulier, la spécialisation, voire l'hyperspécialisation croissante des services s'est accompagnée d'une érosion progressive des solutions d'accueil générales et polyvalentes, et notamment des services de médecine générale . A défaut de services de gériatrie aiguë, ceux-ci sont pourtant bien mieux adaptés aux problématiques complexes des personnes âgées, qui présentent souvent de multiples pathologies.
En outre, lorsque des solutions de prise en charge adaptées existent, il existe pour les personnes âgées une forme de « passage obligé » par les urgences , alors qu'elles pourraient tout à fait être directement accueillies par les services compétents - dans les cas, bien évidemment, où l'urgence vitale n'est pas en jeu.
Sur ce point, vos rapporteurs tiennent à souligner que les passages aux urgences récurrents des personnes âgées constituent une catastrophe à la fois humaine (les passages aux urgences tendant à désorienter les patients), médicale (l'inadaptation des prises en charge contribuant à dégrader l'état de santé des malades) et pécuniaire (les ruptures dans les parcours de prise en charge des personnes âgées tendant au total à allonger les durées de séjour). La Drees relève en ce sens que « quand cela est possible, l'admission directe en circuits courts gériatriques, sans passage par les urgences, est (...) à privilégier pour éviter les risques liés au grand âge ».
Le développement de solutions d'aval adaptées aux problèmes spécifiques des personnes âgées apparaît au total comme indispensable pour, d'une part, fluidifier le parcours de l'ensemble des patients des urgences, et, d'autre part, répondre de manière adéquate aux besoins de santé de cette population.
Vos rapporteurs recommandent dès lors respectivement de développer à nouveau les services de gériatrie aiguë et de médecine générale dans les établissements 55 ( * ) , et, chaque fois que cela est possible, de favoriser l'admission directe des patients dans ces services .
|
Proposition : Développer les services de gériatrie aiguë dans les établissements de santé et, chaque fois que cela est possible et pertinent, favoriser l'admission directe des personnes âgées dans ces services sans passer par les urgences. |
b) Développer la prise en charge médicalisée dans les Ehpad
Les statistiques disponibles mettent par ailleurs en évidence l'existence d'un sur-recours aux urgences pour les personnes âgées hébergées en Ehpad .
Le rapport charges et produits de la Cnam pour 2017 relève ainsi que, « au-delà d'un recours ponctuel, les urgences constituent également le circuit préférentiel d'accès à l'hospitalisation pour [les résidents des Ehpad] . En effet, lorsqu'une hospitalisation survient chez un résident en Ehpad, quel que soit son âge, elle se fait par le biais des urgences dans 64 % des cas. À titre de comparaison, ce pourcentage est de 45,6 % pour l'ensemble des personnes âgées de 80 ans et plus, et de 15 % dans la tranche d'âge 30-70 ans, en population générale ».
Ce phénomène résulte du problème, maintes fois examiné et souligné par votre commission des affaires sociales, de l'insuffisance et de l'inadaptation des prises en charge disponibles dans les Ehpad.
Face à ces constats, vos rapporteurs ne peuvent qu'insister une nouvelle fois sur la nécessité de développer les prises en charge médicalisées dans les Ehpad 56 ( * ) - et non forcément la médicalisation de ces structures, qui constitue un objectif irréaliste pour bon nombre d'entre elles, compte tenu à la fois du coût associé et de la disponibilité des ressources médicales.
La notion de prise en charge médicalisée recouvre plusieurs aspects. Il est ainsi éclairant de constater, toujours selon la Cnam, que le taux de passage aux urgences décroît nettement pour les résidents des Ehpad disposant d'une pharmacie à usage intérieur (PUI). Vos rapporteurs soulignent également l'impérieuse nécessité de développer l'accès au dossier médical partagé (DMP), ainsi que de favoriser dans les plus brefs délais l'utilisation généralisée de la télémédecine dans ces structures.
3. Améliorer la gestion des lits
a) Développer la fonction de gestionnaire des lits
Au cours de leurs auditions et de leurs déplacements, vos rapporteurs ont eu l'occasion de rencontrer plusieurs chefs de services ou directeurs d'établissements qui s'étaient dotés d'un gestionnaire de lits . Cette formule, qui tend à se développer, leur a paru particulièrement intéressante pour améliorer tant le fonctionnement quotidien des établissements que la qualité du parcours des patients.
• La mise en place de cette fonction (plus souvent désignée, dans le fonctionnement quotidien des établissements, sous l'appellation de bed manager) a pour objectif, par le suivi en temps réel et prévisionnel de la disponibilité de l'ensemble des lits d'un établissement hospitalier, d'améliorer le taux de rotation dans les services - et ainsi, par ricochet, de fluidifier l'aval des urgences . Elle permet également, d'une manière plus générale, d'ajuster le nombre de lits disponibles au plus près de l'activité, en fonction bien évidemment des besoins, mais également des ouvertures ou fermetures de lits, ou encore des congés des praticiens.
Dans la majeure partie des cas, la fonction est assurée par un cadre infirmier ; elle est cependant endossée, dans certains établissements, par un cadre administratif.
• Selon les données transmises par la DGOS, 160 établissements de santé, soit un quart d'entre eux, sont aujourd'hui dotés d'un gestionnaire de lits . Certains d'entre eux ont participé au programme développé en 2013 par l'agence nationale d'appui à la performance des établissements de santé et médico-sociaux (Anap), qui a permis l'édition de plusieurs guides méthodologiques à destination des praticiens et des cadres exerçant en établissement de santé.
|
Le programme d'amélioration de la gestion des
lits de l'Anap (2013) :
151 établissements de santé métropolitains et 8 établissements d'outre-mer volontaires ont bénéficié pendant 18 mois d'un programme national pour l'amélioration de la gestion des lits à destination des établissements de santé MCO, lancé en octobre 2013 par l'agence nationale d'appui à la performance des établissements de santé et médico-sociaux (Anap), en liaison avec les ARS. Le bilan 57 ( * ) de ce programme fait apparaître des évolutions très encourageantes. Dans les établissements concernés, le nombre de lits-brancards utilisés la nuit a connu une baisse de 28 %, tandis que le taux de transfert des urgences vers un établissement de santé extérieur a diminué dans les mêmes proportions 58 ( * ) . Le nombre d'ETP dédiés à la recherche de lits a par ailleurs baissé de 16 %. Selon l'Anap, cette évolution s'explique directement par la mise en place d'une visualisation des lits à la fois prévisionnelle et en temps réelle, ainsi que par la mise en place d'une gestion centralisée des lits et du développement d'une fonction de coordination des séjours. D'une manière générale, cette expérience a permis de faire évoluer les pratiques quotidiennes des soignants comme des personnels administratifs selon trois axes. En premier lieu, elle a débouché sur un changement de culture quant au pilotage de la gestion des lits, en développant la définition d'objectifs communs et en généralisant une approche fondée sur le parcours des patients, qui a permis la définition et la formalisation de circuits cliniques. En second lieu, elle a enclenché une dynamique de prise en charge davantage tournée vers la prévision et l'anticipation permanente des différents services. Elle a enfin favorisé une communication et une collaboration renforcées entre professionnels de santé, que ce soit au sein de l'hôpital avec un décloisonnement entre les urgences et les unités de soins, ou avec l'environnement extrahospitalier (structures d'aval spécialisées, médecine de ville, services sociaux). |
Source : Site internet de l'Anap
• Le recours à un bed manager suppose une importante évolution de la culture hospitalière , dans une double direction de décloisonnement .
En premier lieu, la centralisation de la gestion des lits suppose que celle-ci ne se fasse plus au sein des services et dans le seul intérêt de ces derniers, mais que les informations soient transmises, de manière verticale, au bed manager , qui reçoit et traite à la fois les besoins et les disponibilités en lits pour l'ensemble de l'établissement.
En second lieu, le décloisonnement doit se faire de manière plus horizontale, par l'instauration d'un réflexe d' entraide entre les urgences et les services spécialisés d'un établissement.
Afin d'assurer un fonctionnement optimal de cette approche, il est particulièrement important de s'assurer que le gestionnaire de lits ait effectivement autorité sur leur affectation , afin de mettre fin à la perception selon laquelle les chefs de services seraient « propriétaires » des ressources d'hospitalisation de leurs services. Ceux-ci ont ainsi pu être comparés, de manière très parlante, à des « châteaux-forts » lors des auditions conduites par vos rapporteurs.
Ce double changement de logique ne suppose cependant pas nécessairement la formalisation explicite d'une fonction de gestionnaire de lits, ainsi qu'en témoignent plusieurs bonnes pratiques présentées à vos rapporteurs lors de leurs déplacements. Les équipes exerçant à l'hôpital Avicenne ont ainsi mis en place des conférences journalières de staff rassemblant l'ensemble des services de l'hôpital, qui échangent ainsi deux fois par jour sur leurs disponibilités et besoins en lits. C'est bien la même philosophie qui se trouve au coeur de cette démarche : l'aval des urgences doit constituer l'affaire de l'ensemble de l'établissement hospitalier.
Vos rapporteurs soulignent en outre que l'expérience conduite par l'Anap a conduit à remettre en cause certaines pratiques très ancrées dans le milieu hospitalier et source de rigidité dans l'allocation quotidienne des lits, comme par exemple la règle coutumière de la sortie des services à 14 heures - qualifiée de « dogme » par certains des interlocuteurs de la mission. Une partie des établissements participant au programme de l'Anap ont travaillé sur cet aspect, tandis que plusieurs des soignants rencontrés ont indiqué à votre rapporteur qu'ils oeuvraient d'ores et déjà en faveur d'une sortie intervenant le plus tôt possible dans la journée.
• Au regard de ces différents éléments, vos rapporteurs estiment que le développement de la fonction de gestionnaire de lits constitue une piste intéressante pour l'amélioration de l'orientation des patients en aval des urgences - ne serait-ce que par ce qu'il permet de rendre visible l'évolution vers une gestion concertée et partagée, par l'ensemble des équipes hospitalières, du devenir des patients des urgences .
Ils estiment, à la suite de leurs échanges, que cette fonction pourrait utilement être développée à l'échelle des groupements hospitaliers de territoire (GHT) mis en place par la loi « santé » de janvier 2016.
|
Proposition : Généraliser la fonction de gestionnaire de lits, ou bed manager , à l'ensemble des établissements hospitaliers, le cas échéant à l'échelle des groupements hospitaliers de territoire (GHT). |
b) Mettre fin aux politiques de fermeture des lits
La bonne gestion de l'aval des urgences est enfin fortement liée au bon équilibre entre les différents lits hospitaliers.
• Cette question recouvre tout d'abord celle des fermetures massives de lits qui ont eu lieu au cours des dernières années dans les services de médecine générale , dont le manque se fait aujourd'hui cruellement sentir pour la prise en charge d'aval des patients présentant des pathologies chroniques ou multiples. Vos rapporteurs ont été particulièrement alertés sur cette question lors de leur déplacement à l'Hôtel Dieu, qui devrait pourtant avoir les moyens de remplir les missions incombant à un établissement hospitalier situé au centre de la capitale.
La Cour des comptes a en effet souligné que, depuis une trentaine d'années, la réduction du nombre de lits hospitaliers a essentiellement porté sur les lits de médecine, davantage que sur les lits de chirurgie. Les développements de la chirurgie ambulatoire devraient cependant entraîner une réduction de ceux-ci également, ce qui pourrait entraîner des difficultés en cas d'affluence massive et soudaine aux urgences.
Vos rapporteurs insistent sur la nécessité de conserver des solutions d'hospitalisation polyvalentes et souples afin de pouvoir s'adapter à la multiplicité des profils pathologiques rencontrés dans les services d'urgences.
Il apparaît par ailleurs indispensable de conserver un volant de lits d'aval suffisant pour absorber les variations saisonnières inhérentes à l'activité des urgences - que l'on pense à la grippe en hiver pour les urgences adultes, ou à la bronchiolite s'agissant des urgences pédiatriques. Il semble cependant que les variations observées soient de moins en moins saisonnières, ce qui tendrait à indiquer que ces capacités d'ajustement doivent pouvoir être d'autant facilement mobilisées : plusieurs professionnels ont par exemple indiqué avoir constaté une recrudescence des visites aux urgences pour des sujets asthmatiques au moment des pics de pollution.
|
Proposition : Mettre fin aux fermetures de lits dans les services de médecine et de chirurgie générales, et leur rendre une place suffisante pour absorber les variations de prise en charge en aval des urgences. |
Plusieurs éléments organisationnels simples pourraient par ailleurs permettre d'améliorer rapidement et significativement le problème de l'accès aux services spécialisés. La question du « dogme » de la sortie à 14 heures a été pointée à plusieurs reprises comme un élément de rigidité, de même que celui du taux de remplissage des services à respecter pour maintenir un lit ouvert. Il semble qu'un abaissement de ce taux de l'ordre de 20 % pourrait permettre aux établissements de conserver une marge de manoeuvre et de faire face aux à-coups inhérents au fonctionnement d'un service d'urgences. Par ailleurs, l'AP-HP a indiqué travailler à proposer l'hospitalisation à domicile (HAD) comme solution privilégiée de prise en charge après un passage aux urgences, ce qui peut en effet constituer une solution intéressante pour certains profils de patients.
• Il existe ensuite un débat sur les lits d'hospitalisation présents au sein même des urgences, sous la forme des unités d'hospitalisation de courte durée (UHCD) .
Les UHCD, qui font partie intégrante des services d'urgences et doivent donc être distinguées des lits d'aval, sont destinées à l'hospitalisation des patients pour une durée limitée, dans le but de permettre une observation, la réalisation d'examens, ou encore des soins de courte durée (par exemple dans le cas d'intoxications alimentaires ou de crises d'asthme).
Certaines des personnes auditionnées ont estimé qu'il fallait supprimer l'ensemble de ces lits afin de désinciter à l'hospitalisation de fait des patients aux urgences, et de recentrer la mission du service sur l'accueil. Les lits des UHCD seraient en effet trop souvent utilisés comme solution d'attente prolongée du fait du manque de solutions d'aval .
Il paraît cependant difficile de se passer d'au moins quelques « lits-porte », notamment s'agissant des urgences psychiatriques. Ceux-ci ne doivent toutefois constituer qu'un volant réduit de solutions d'hospitalisation, qui doit fonctionner comme une soupape pour des besoins ponctuels identifiés et de très courte durée ; en aucun cas ils ne doivent permettre aux services d'aval de se décharger sur les urgences des patients nécessitant une prise en charge spécialisée.
* 52 20 % selon l'étude « un jour donné » réalisée par la Drees.
* 53 Layla Ricroch (DREES), 2016, « Trouver un lit après les urgences : une tâche plus facile pour les petits établissements hospitaliers », Études et Résultats, n°973, Drees, septembre.
* 54 Bénédicte Boisguérin et Léa Mauro (DREES), 2017, « Les personnes âgées aux urgences : une patientèle au profil particulier », Études et Résultats, n°1007, Drees, mars ; Bénédicte Boisguérin et Léa Mauro, 2017, « Les personnes âgées aux urgences : une santé plus fragile nécessitant une prise en charge plus longue », Études et Résultats, n° 1008, DREES, mars.
* 55 Sur ce point, voir également infra p. 78.
* 56 On se reportera utilement sur ce point à la note méthodologique et de synthèse documentaire de la HAS, « Comment réduire les hospitalisations non programmées des résidents des Ehpad », juillet 2015.
* 57 Anap, Gestion des lits : vers une nouvelle organisation - tome 2 : mise en oeuvre et bilan, mai 2016.
* 58 L'Anap souligne cependant que 40 % des établissements de santé concernés par ce programme présentaient un taux de transfert nul avant même de l'avoir entamé, qu'ils ont par ailleurs maintenu tout au long de son déroulement.







