CHAPITRE DEUX
PRÉPARER L'AVENIR DE L'ASSURANCE MALADIE ET METTRE
EN oeUVRE DE VRAIES MESURES D'ÉCONOMIES
I. UNE PRIORITÉ : RÉDUIRE LE DÉFICIT DE L'ASSURANCE MALADIE
Sans présager des conclusions du Haut conseil pour l'avenir de l'assurance maladie, installé par le Premier ministre le 13 octobre 2003 dans le but d'établir un diagnostic partagé de notre système de santé et d'assurance maladie, et de réfléchir à des pistes de réforme structurelle permettant de dégager des économies substantielles, le présent projet de loi de financement de la sécurité sociale propose diverses mesures d'économies permettant notamment de réduire de 3,1 milliards d'euros le déficit de la branche maladie du régime général de la sécurité sociale prévu par la commission des comptes de la sécurité sociale dans son rapport de septembre 2003.
A. UNE SITUATION PRÉOCCUPANTE : LES DÉFICITS RECORDS DE L'ASSURANCE MALADIE EN 2002 ET 2003
1. La situation comptable préoccupante de la branche maladie
Le constat établi par la commission des comptes de la sécurité sociale dans son rapport de septembre 2003 est particulièrement alarmant. Selon ce rapport en effet, « les prévisions de résultats des régimes de sécurité sociale pour 2003 et 2004 conduisent à des déficits très préoccupants. Le solde du régime général en 2003 (- 8,9 milliards d'euros) serait proche du point le plus bas enregistré au cours de la décennie 90 (- 10,3 milliards d'euros en 1995), et se dégraderait encore plus sensiblement en 2004 si aucune mesure correctrice n'était prise. La situation de l'assurance maladie, qui explique l'essentiel du déficit global, est la plus alarmante. La progression, de ses charges, toujours très forte et très supérieure à celle de ses recettes, entraîne un creusement rapide de son déficit ».
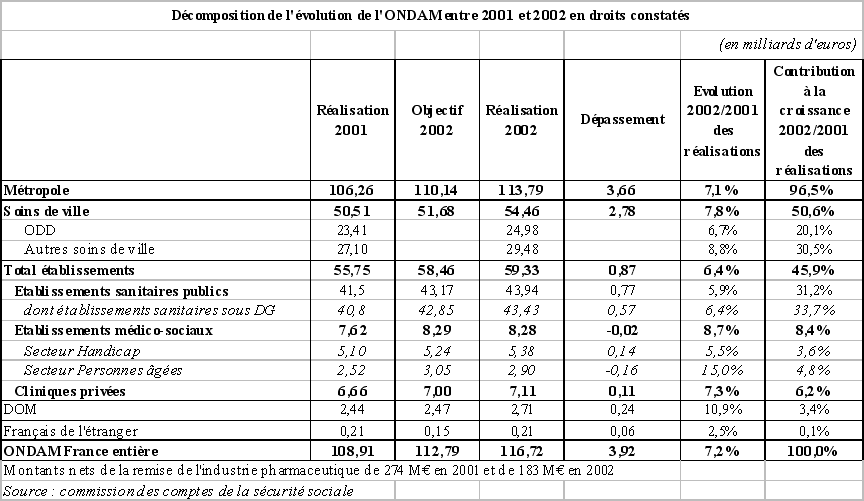
Si l'on observe en effet la situation de l'ensemble des régimes de base et complémentaires, on constate que le déficit du régime général est quasi exclusivement concentré sur la branche maladie, le déficit de cette dernière étant « exponentiel » depuis 2001.
|
Résultats de l'ensemble des régimes de
base et complémentaires,
|
||||
|
(en milliards d'euros) |
||||
|
2001 |
2002 |
2003 (p) |
2004 (p) |
|
|
Régime général |
||||
|
Maladie |
-2,1 |
-6,1 |
-10,6 |
-14,1 |
|
Accidents du travail |
0 |
0 |
-0,1 |
-0,2 |
|
Vieillesse |
1,5 |
1,7 |
1,5 |
0,6 |
|
Famille |
1,7 |
1 |
0,3 |
0 |
|
Total régime général |
1,2 |
-3,5 |
-8,9 |
-13,6 |
|
FSV |
-0,1 |
-1,4 |
-0,9 |
0,7 |
|
FOREC |
1,6 |
0,2 |
-0,4 |
|
|
Ensemble des régimes de base |
6 |
-3,7 |
-9,4 |
-13,4 |
|
Ensemble des régimes complémentaires |
3,3 |
7,7 |
-6,1 |
|
|
Source : commission des comptes de la sécurité sociale (septembre 2003) |
||||
La conjoncture économique exceptionnelle des années 1999 à 2001 n'avait pas suffi à rétablir l'équilibre financier de la branche maladie. Le solde a en effet été constamment déficitaire depuis 1989. La mauvaise conjoncture des années 2002 et 2003, conjuguée à ce déséquilibre structurel, conduira le déficit de la branche maladie à plus de 10 milliards d'euros en 2003 et, en l'absence de mesures correctrices, à 14 milliards d'euros en 2004. La dégradation du solde est donc extrêmement rapide. En outre, la disparition des excédents des autres branches interdit désormais tout transfert de recettes vers l'assurance maladie.
Comme le soulignent la commission des comptes de la sécurité sociale ainsi que la Cour des comptes dans leur rapport respectif de septembre 2003, le niveau de déficit de l'assurance maladie interdit aujourd'hui tout retour spontané à l'équilibre. Il suffit de comparer le déficit de la CNAM à l'évolution des recettes de cotisations et d'impôts affectés à la branche pour s'en rendre compte.
Déficit de la Caisse nationale d'assurance
maladie rapporté
aux recettes de cotisations et d'impôts
affectés
(en %)
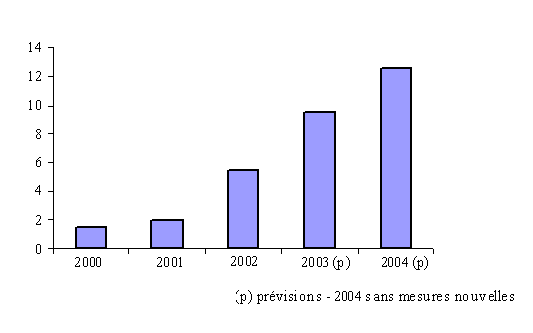
Source : commission des comptes de la sécurité sociale
a) L'évolution particulièrement rapide des dépenses d'assurance maladie en 2002
L'ONDAM pour 2002 avait été fixé par la loi de financement de la sécurité sociale pour 2002 à 112,8 milliards d'euros, en augmentation de 4 % par rapport à l'ONDAM rebasé pour 2001 .
Les résultats définitifs présentés par la commission des comptes de la sécurité sociale font état d'une croissance des dépenses d'assurance maladie du champ de l'ONDAM de 7,2 % en 2002 .
Au sein de l'ONDAM, les dépenses de soins de ville ont été les plus dynamiques puisqu'elles ont augmenté de 7,8 % pour s'établir à 54,5 milliards d'euros. Par rapport aux années antérieures où le rythme élevé d'évolution des dépenses était essentiellement dû aux autres soins de ville (médicaments, biens et dispositifs médicaux, indemnités journalières), les honoraires des professions de santé ont contribué davantage que l'année précédente à la forte croissance des soins de ville en 2002. Ceux-ci ont en effet progressé de 6,7 % en 2002 et les autres soins de ville de 8,8 %.
La forte progression des honoraires est liée autant aux revalorisations tarifaires dont ont bénéficié les professions de santé en 2002 qu'à une évolution tendancielle moins soutenue que l'année précédente.
S'agissant des autres soins de villes, l'inflexion de l'évolution des dépenses de médicaments (de 6,7 % en 2002 contre 8,8 % en 2001 pour le régime général), liée aux baisses de prix des médicaments à service médical rendu insuffisant et à la montée en charge des génériques, a été compensée par une accélération des dépenses d'indemnités journalières (+ 10,8 % en 2002 contre + 8,6 % en 2001).
Concernant les établissements sanitaires publics, la majeure partie du dépassement de 770 millions d'euros se décompose en une enveloppe de 300 millions d'euros accordée en juillet 2002 pour faire face aux insuffisances du financement des hôpitaux et une enveloppe de 370 millions d'euros supplémentaires correspondant à la provision de financement de la réduction du temps de travail dans les hôpitaux de la métropole. Concernant les cliniques privées, la forte progression des volumes, en particulier sur la fin de l'année, conduit à une progression annuelle de 7,3 %. Enfin, les dépenses des établissements médicaux sociaux ont augmenté de 8,7 % en 2002.
b) Un signe encourageant en 2003 : la décélération du rythme de croissance des dépenses d'assurance maladie
L'objectif national des dépenses d'assurance maladie pour 2003 a été fixé par la loi de financement de la sécurité sociale pour 2003 à 123,5 milliards d'euros en augmentation de 5,3 % par rapport à l'ONDAM rebasé pour 2002. Cette base 2002 intègre d'importants transferts de l'Etat vers l'assurance maladie dont principalement : les crédits de remplacement des protocoles hospitaliers (300 millions d'euros), le financement des centres de soins spécialisés aux toxicomanes (110 millions d'euros), le Fonds de modernisation des cliniques privées (180 millions d'euros).
Les prévisions de la commission des comptes de la sécurité sociale, publiées en septembre 2003, font état d'un montant des dépenses du champ de l'ONDAM de l'ordre de 124,72 milliards d'euros, soit une croissance de l'ordre de 6,4 % par rapport à la base 2002 et un dépassement de l'objectif fixé en loi de financement de la sécurité sociale pour 2003 de 1,2 milliard d'euros .
A cet égard, il convient de souligner que l'article 43 du présent projet de loi de financement de la sécurité sociale tient compte de cette prévision de réalisation et fixe à 124,7 milliards d'euros l'ONDAM révisé pour 2003. C'est sur la base de cet ONDAM révisé qu'a été calculée l'évolution de l'ONDAM pour 2004.
Votre rapporteur pour avis note donc avec satisfaction la décélération manifeste du rythme de progression des dépenses d'assurance maladie entre 2002 et 2003 (+ 6,4 % en 2003 contre + 7,2 % en 2002) ainsi que la réduction du dépassement de l'ONDAM en 2003 comparé aux années antérieures : 1,2 milliard d'euros en 2003 contre plus de 3 milliards d'euros en 2001 et presque 4 milliards d'euros en 2002 .
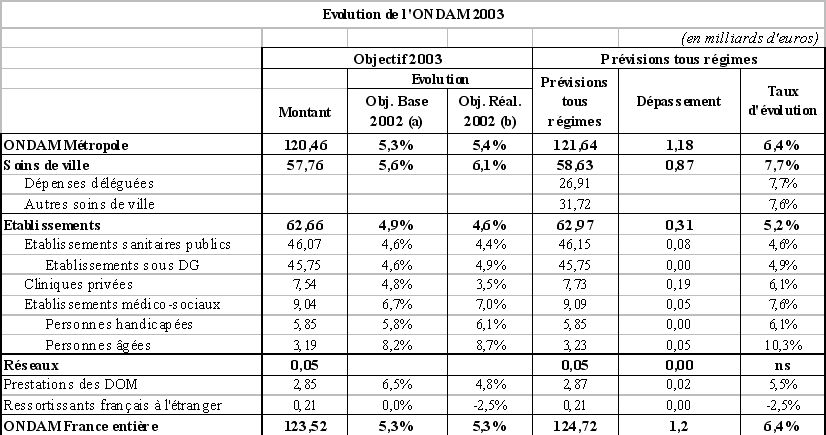 Source :
commission des comptes de la sécurité sociale, septembre
2003
Source :
commission des comptes de la sécurité sociale, septembre
2003
S'agissant des soins de ville, la progression des dépenses a été soutenue en 2003 mais moins rapide qu'en 2002, en raison notamment du faible contexte endémique du début d'année. Toutefois, la commission des comptes de la sécurité sociale souligne le caractère incertain de ses prévisions sur les soins de ville tant sur la tendance que sur les effets des mesures prises en 2002 et 2003.
S'agissant des effets des mesures prises en 2002 et 2003, l'année 2003 est encore marquée par les mesures tarifaires mises en oeuvre en 2002 et celles devant être mises en oeuvre en 2003. Les effets report sur 2003 des mesures 2002 sont de l'ordre de 350 millions d'euros. Les mesures entrées en vigueur en 2003 pourraient représenter globalement des économies de 20 millions d'euros en 2003 se décomposant :
- en mesures engendrant des coûts supplémentaires pour l'assurance maladie à hauteur de 260 millions d'euros concernant les professions de santé ;
- en mesures d'économies de l'ordre de 280 millions d'euros portant essentiellement sur le médicament.
La prévision de la consommation de soins de ville par la commission des comptes de la sécurité sociale s'établit en moyenne à 7,7 %, avec une marge de +/- 0,6 %, conduisant à un dépassement, dans l'hypothèse moyenne, de l'ordre de 900 millions d'euros en 2003. En outre, cette tendance prend en compte des accords de bon usage des soins avec les médecins.
Le dépassement probable de l'objectifs des établissements porte principalement sur les cliniques privées. Concernant les établissements sanitaires publics, l'objectif devrait être dépassé d'environ 80 millions d'euros. Concernant les cliniques privées, l'objectif 2003 devrait être dépassé de 191 millions d'euros malgré un abondement de l'objectif de 60 millions d'euros par rapport au chiffre initial. Ces prévisions, encore incertaines, conduisent à une croissance des volumes en 2003 comprise entre 1,5 % et 3,5 %. Enfin, concernant les établissements médicaux sociaux, un dépassement de l'enveloppe de l'ordre de 45 millions d'euros est envisagé, essentiellement lié au poste des établissements des personnes âgées dont le taux d'évolution passerait de 15,5 % en 2002 à 10,3 % en 2003.
Néanmoins, d'après la commission des comptes de la sécurité sociale, « les profondes mutations du secteur médico-social (réforme de la tarification d'hébergement des personnes âgées dépendantes, montée en charge des services d'éducation spécialisée et de soins à domicile, prise en charge par l'assurance maladie des centres de soins spécialisés en toxicomanie) affectent la lisibilité des tendances et rendent donc la prévision très incertaine pour 2003 ».
Evolution des dépenses réalisées dans le champ de l'ONDAM
(en pourcentage)
|
|
2000 |
2001 |
2002 |
2003 |
|
Soins de ville |
6,7 % |
7,6 % |
7,8 % |
7,7 % |
|
Etablissements |
3,5 % |
4,0 % |
6,4 % |
5,2 % |
|
ONDAM |
4,7 % |
5,8 % |
7,2 % |
6,4 % |
Source : commission des comptes de la sécurité sociale (septembre 2003)
2. Les facteurs explicatifs de cette dégradation sans précédent du solde de la branche maladie
L'effet de ciseaux entre le ralentissement des recettes affectées, d'une part, l'accélération de la croissance des dépenses, d'autre part, est particulièrement prégnant s'agissant de la branche maladie .
S'agissant des recettes , il faut noter que la croissance globale des produits de la branche maladie, qui était de 6,6 % en 2001, est tombée à 2,1 % en 2002. Le ralentissement conjoncturel, et en particulier celui de la masse salariale, a affecté les ressources de la CNAM comme celles de l'ensemble du régime général. La croissance des cotisations est passée de 6 % à 2,1 %, celle de la CSG de 10,6 % à 1,3 %.
S'agissant des dépenses , la progression des prestations de la branche maladie en 2002 a été de 7,3 %, contre 6 % en 2001. Cette accélération résulte de l'augmentation très forte des dépenses de prestations maladie et maternité entrant dans le champ de l'ONDAM.
Le rapport de la Cour des comptes sur la sécurité sociale de septembre 2003 souligne l'existence de deux types de facteurs expliquant l'accélération régulière de l'évolution des dépenses d'assurance maladie : des facteurs structurels , d'une part - surprescription de médicaments, progression forte des dépenses d'indemnités journalières, accès croissant de certains assurés au bénéfice de l'affection de longue durée (qui concerne aujourd'hui six millions de personnes) - des facteurs plus conjoncturels , d'autre part, tels que certaines décisions récentes, qu'il s'agisse de la succession des protocoles hospitaliers ou des revalorisations substantielles d'honoraires qui ont accéléré les dépenses et dégradé les comptes.
a) Des facteurs structurels impliquant des tendances lourdes
La croissance des dépenses d'assurance maladie est une tendance lourde depuis plus de vingt ans, liée notamment à l'influence de facteurs structurels à l'oeuvre dans l'ensemble de nos sociétés modernes, tel le vieillissement de la population ou encore l'amélioration des techniques médicales.
Dans son rapport sur la sécurité sociale datant de septembre 2003, la Cour des comptes souligne que « l'écart de croissance entre le PIB et la consommation finale des ménages d'une part, les dépenses d'assurance maladie d'autre part, se creuse nettement en 2001 et 2002. L'écart annuel moyen de croissance entre PIB et dépenses d'assurance maladie est de 1,47 point entre 1990 et 2002 et de 3,1 points en 2001-2002. D'environ 15 points entre 1996 et 2000, l'écart cumulé passe de 20 points en 2001 à 28 points en 2002 ».
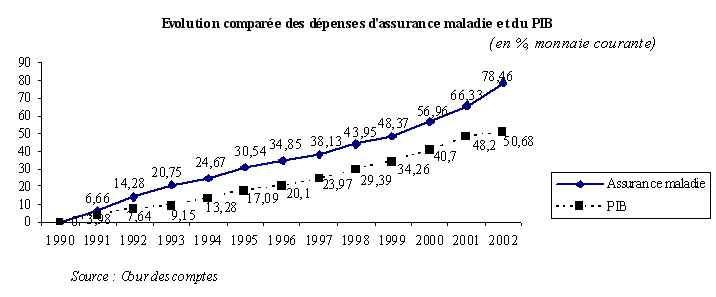
La consommation des soins a connu une augmentation rapide depuis 1997 : cette augmentation est liée à des facteurs structurels - le vieillissement de la population qui se traduit par une hausse du nombre de personnes âgées dont la consommation médicale est élevée ; le progrès technique qui met à disposition des patients des traitements plus efficaces mais aussi plus coûteux.
Une récente étude, publiée par le Comité de politique économique de l'Union européenne en novembre 2003, consacrée à l'évaluation de l'impact du vieillissement sur les finances publiques, révèle que, en moyenne, le vieillissement de la population conduira dans les Etats membres, d'ici à 2050, à une augmentation des dépenses publiques comprises entre 3 % et 7 % du PIB si aucune mesure correctrice n'est prise. Dans la plupart des Etats membres, cet impact budgétaire débutera dès 2010, les répercussions les plus importantes étant attendues entre 2010 et 2030.
En France, compte tenu du vote de la loi du 21 août 2003 portant réforme des retraites, l'augmentation des dépenses publiques devrait être, malgré tout d'après ce rapport, de 2,4 % du PIB.
En outre, la croissance des dépenses de santé devrait se traduire, dans l'ensemble des Etats membres, par des augmentations de dépenses publiques comprises entre 1,5 % et 4 % du PIB.
Les études disponibles mesurant l'impact du vieillissement de la population sur l'évolution des dépenses de santé
Comme l'a rappelé M. Jean-François Mattei, ministre de la santé, de la famille et des personnes handicapées, lors de la présentation du projet de loi de financement de la sécurité sociale pour 2004, il faut « accepter d'assumer une part inéluctable d'augmentation des dépenses de santé, liée au vieillissement de nos sociétés et au progrès médical ».
Le vieillissement a en effet aujourd'hui un coût : les dépenses de santé des plus de 60 ans sont trois fois plus élevées que celle des trentenaires et les personnes âgées de plus de 70 ans consomment 30 % des dépenses totales.
D'après une étude réalisée par la DREES 11 ( * ) , les facteurs démographiques seraient tendanciellement à l'origine d'environ 1 point par an de croissance des dépenses totales de santé en volume, dans la plupart des pays d'Europe occidentale. En outre, au sein de ces facteurs démographiques structurels, l'impact du vieillissement serait de l'ordre de 0,7 % par an sur la période 2000-2020 .
A l'avenir, la croissance du nombre de personnes âgées devrait induire une croissance des dépenses d'assurance maladie. Selon les projections démographiques publiées par l'INSEE en 2001, la France compterait en 2020 1,4 fois plus de personnes de 60 ans et plus, qu'en 2000, et 1,8 fois plus de personnes de 80 ans et plus, (3,2 fois plus en 2040). Ainsi en 2020, la France compterait 17 millions de personnes de 60 ans et plus et près de 4 millions de personnes de 80 ans et plus. A l'horizon 2040, il y aurait près de 7 millions de personnes de 80 ans et plus.
A cet égard, la DREES 12 ( * ) a réalisé des projections du nombre de personnes âgées dépendantes à l'horizon 2020 puis 2040 , afin d'appréhender les effets des évolutions démographiques futures en fonction de différents scénarii possibles d'évolution de la dépendance aux âges élevés.
A l'horizon 2040, le vieillissement de la population devrait conduire, dans les trois hypothèses, à une augmentation tendancielle du nombre de personnes âgées dépendantes de plus de 60 ans . Une première accélération aurait lieu à partir de 2010 et une seconde à partir de 2030. Sur la période 2000-2020, la hausse serait de l'ordre de 16 % dans le scénario optimiste, 25 % dans le scénario central et de 32 % dans le scénario pessimiste. Entre 2020 et 2040, le nombre de personnes âgées dépendantes augmenterait dans des proportions légèrement supérieures. Au total, sur les quarante années, l'augmentation serait de 35 % dans le scénario optimiste, 55 % dans le scénario central ou de 80 % dans le scénario pessimiste. Cette hausse serait en outre concentrée sur les 80 ans et plus .
La croissance tendancielle est également favorisée, d'après le rapport de la commission des comptes de la sécurité sociale de septembre 2003, par « la grande liberté dont l'ensemble des acteurs disposent dans le système de soins. Les gains potentiels du système de soins en termes d'efficacité sont sans doute très importants. On peut ainsi simplement rappeler que la France est selon l'OCDE le premier consommateur de médicament par habitant, au-delà même des Etats-Unis, sans que le bénéfice en termes de santé soit démontré ».
A l'augmentation de la consommation, s'ajoute une croissance régulière du taux moyen de remboursement : le nombre des assurés exonérés du ticket modérateur augmente très rapidement et celui des patients admis en « affection longue durée » ouvrant droit à l'exonération totale du ticket modérateur s'accroît d'environ 6 % par an. Au total, les dépenses relatives aux personnes exonérées du ticket modérateur représentent plus de la moitié des remboursements. Parallèlement au développement des exonérations de ticket modérateur, on constate une déformation générale de la consommation de soins au profit des soins les mieux pris en charge par l'assurance maladie , ce qui a tendance à augmenter le taux moyen de remboursement des soins. S'agissant des soins de ville, l'effet de cette seule amélioration tendancielle du taux de remboursement conduit à un surcoût pour l'assurance maladie de 350 millions d'euros en 2002.
b) Des facteurs conjoncturels ayant vocation, à terme, à s'estomper
Les années 2002-2003 ont du supporter l'impact de mesures financières exceptionnelles dont l'incidence a été simultanée :
- les créations d'emplois dans la fonction publique hospitalière liées aux programmes de santé publique et à la mise en place de la réduction du temps de travail s'ajoutant à des revalorisations salariales importantes négociées à partir de l'année 2000 dans le secteur public et à partir de l'année 2002 dans les cliniques ;
- les revalorisations tarifaires accordées aux professionnels de santé libéraux en 2002 et 2003 ;
- la montée en charge des plans de développement dans le secteur médico-social ;
- le transfert sur l'assurance maladie de charges financées antérieurement par le budget de l'Etat.
Le coût pour l'assurance maladie des mesures exceptionnelles intervenues depuis 2000
La mise en place de l'aménagement et de la réduction du temps de travail (ARTT) dans la fonction publique hospitalière doit s'accompagner de la création de 45.000 emplois personnels non médicaux et de 3.500 emplois médicaux (dont les postes correspondant à l'intégration des gardes dans le temps de travail) pour un coût de 1,9 milliard d'euros en année pleine. Les 45.000 emplois non médicaux se répartissent en 37.000 emplois dans le champ sanitaire et 8.000 emplois dans le champ médico-social. Compte tenu du temps nécessaire pour pourvoir les emplois créés, la mise en place de l'ARTT s'est accompagnée au cours des exercices 2002 et 2003 de l'introduction d'un compte épargne temps (CET) destiné à « stocker » les congés non utilisés et du paiement d'heures supplémentaires.
Au plan financier, le coût global prévisionnel de la création, échelonnée sur la période 2002-2005, des 34.600 emplois non médicaux (hors unités de soins longue durée) et des 3.500 emplois médicaux dans les établissements publics de santé s'élève à 1,624 milliard d'euros. Ce montant est porté à 1,865 milliard d'euros pour 45.000 emplois créés (hors médecins), si l'on tient compte des établissements sociaux et médico-sociaux publics.
Il convient d'y ajouter les crédits non pérennes consacrés au financement du CET, soit 1,256 milliard d'euros pour les établissements publics de santé (1,364 milliard d'euros si l'on ajoute les établissements sociaux et médicaux sociaux publics). Ces crédits sont destinés à financer, pour la période 2002-2004 pour les médecins et 2002-2003 pour les personnels non médicaux, les droits à congé non pris ou portés dans un CET du fait de l'étalement sur trois ans des créations d'emplois au titre de la réduction du temps de travail. Ce financement permettra aux établissements de remplacer les agents qui utiliseront ces droits, qui représentent un volume de plus de 30.000 équivalents temps plein sur la période 2002-2004.
D'après le rapport de la Cour des comptes sur la sécurité sociale datant de septembre 2003, les conséquences financières de la réduction du temps de travail à l'hôpital sont évaluées pour 2004 et 2005 à, respectivement, 881 millions d'euros et 355 millions d'euros, ces coûts étant essentiellement liés au CET.
Au total, les protocoles hospitaliers signés en 2000 et 2001 et la mise en oeuvre de la réduction du temps de travail majorent de près de 3,4 milliards d'euros les dépenses de l'ONDAM par rapport à 1999, avec le bénéfice de la création de 43.000 emplois.
En outre, la revalorisation des honoraires des généralistes en 2002 s'est traduite par un coût en année pleine de 690 millions d'euros.
L'effet net cumulé sur 2003 de l'ensemble des décisions publiques intervenues depuis 2000 en termes d'assurance maladie est de 5 à 5,5 milliards d'euros par rapport à 2000 d'après les calculs de la Cour des comptes. Ce montant mérite d'être rapproché des déficits des régimes obligatoires d'assurance maladie de 2002 (6,1 milliards d'euros) et 2003 (10,6 milliards d'euros) .
S'agissant plus particulièrement des mesures de revalorisations tarifaires décidées en 2003, leur impact sur l'évolution des dépenses de l'assurance maladie en 2003 devrait être le suivant.
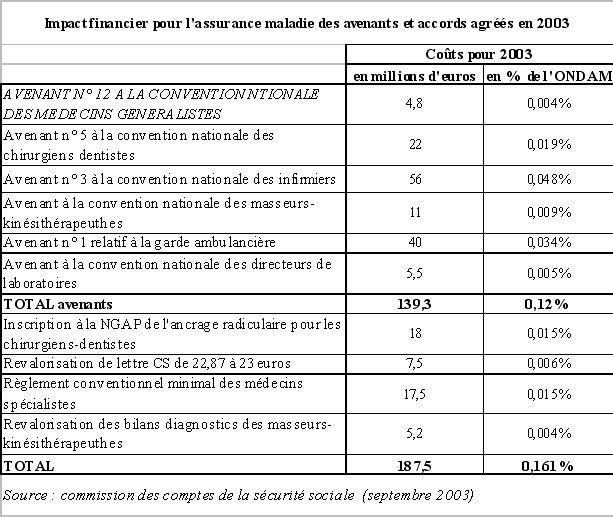
3. L'assurance maladie confrontée à une crise de régulation des dépenses
L'assurance maladie n'a jamais connu un déficit équivalent à celui d'aujourd'hui. En outre, quelle que soit la situation économique, ce déficit persiste, ce qui conduit à penser que le système de protection sociale est confronté à une crise de dépenses et non à une crise de recettes et que la priorité doit être donnée à la maîtrise des dépenses de santé, d'autant plus qu'il ne faut pas s'attendre à un ralentissement spontané de leur dynamique, compte tenu des besoins croissants liés à l'évolution de la société (allongement de la durée de la vie, progrès médicaux, débat récurrent sur la création d'un cinquième risque pour couvrir la dépendance).
Le déficit actuel de l'assurance maladie ne résulte pas essentiellement du fléchissement des recettes, contrairement à ce qui avait été observé en 1992-1993, mais de l'accélération des dépenses, tenant à un ensemble de décisions publiques et aux dysfonctionnements plus profonds de la régulation. Il en résulte que, même le retour d'une croissance forte ne suffirait pas à rétablir l'équilibre : au-delà des mesures immédiates d'ajustement, des progrès dans la régulation, tant de court que de long termes, sont indispensables .
La valorisation du vote de la loi de financement par le Parlement et la fixation d'objectifs de dépenses réalistes doit aujourd'hui figurer parmi les priorités de la réforme de notre système de santé : la sous-estimation des dépenses en loi de financement a en effet été si forte qu'elle a dispensé de prévoir dans la loi des mesures de nature à financer les dépenses ou à les limiter.
En outre, à moyen terme et à long terme, la mise en oeuvre d'une réelle politique de régulation des dépenses de santé est indispensable.
La mise en oeuvre de réformes structurelles de l'assurance maladie ainsi que la définition et l'application de nouveaux outils de régulation des dépenses devraient permettre de maîtriser, en partie, l'évolution des dépenses sociales, tout au moins de ne pas ajouter à la croissance tendancielle et inéluctable des dépenses de santé, une croissance injustifiée, fruit de l'échec des mécanismes de régulation mis en place au cours des dix dernières années.
Des mécanismes de régulation obsolètes
Dans le domaine des mécanismes de régulation mis en oeuvre depuis les années 1970, trois leviers d'actions existent mais n'ont pas produit les effets escomptés :
- l'ajustement par les prélèvements obligatoires et les déremboursements est contrebalancé par le fait que 90 % de la population bénéficie d'une complémentaire santé que six millions de malades en ALD bénéficient d'une prise en charge à 100 % ;
- la limitation des dépenses par la détermination d'enveloppes ou de lettres clé flottantes a été largement obérée par l'impossibilité de mettre en application des dispositifs instables et contestés sur le plan juridique ;
- la politique conventionnelle avec les professions de santé aurait dû constituer le support de la maîtrise médicalisée des dépenses. Divers instruments, malheureusement peu opératoires, ont ainsi été mis en place, tels l'accréditation de seulement 400 établissements sur 3.000, la formation médicale continue obligatoire mais sans texte d'application, l'évaluation des pratiques médicales fondée sur le volontariat qui ne concerne que 180 praticiens sur 130.000 en exercice.
Source : Cour des comptes. rapport sur la sécurité sociale, septembre 2003
* 11 Direction de la recherche, des études et de l'évaluation statistiques (DREES) - Etudes et résultats n° 175, juin 2002, Comparaison internationale des dépenses de santé.
* 12 DREES - Etudes et résultats n° 160, février 2002, Personnes âgées dépendantes et aidants potentiels : une projection à l'horizon 2040.







