N° 107
SÉNAT
SESSION ORDINAIRE DE 2012-2013
|
Enregistré à la Présidence du Sénat le 7 novembre 2012 |
RAPPORT
FAIT
au nom de la commission des affaires sociales (1) sur le projet de loi de financement de la sécurité sociale pour 2013 , ADOPTÉ PAR L'ASSEMBLÉE NATIONALE,
Par M. Yves DAUDIGNY,
Sénateur,
Rapporteur général.
Tome II :
Assurance maladie
|
(1) Cette commission est composée de : Mme Annie David , présidente ; M. Jacky Le Menn, Mme Catherine Génisson, MM. Jean-Pierre Godefroy, Claude Jeannerot, Alain Milon, Mme Isabelle Debré, MM. Jean-Louis Lorrain, Jean-Marie Vanlerenberghe, Gilbert Barbier , vice-présidents ; Mmes Claire-Lise Campion, Aline Archimbaud, Catherine Deroche, M. Marc Laménie, Mme Chantal Jouanno , secrétaires ; Mme Jacqueline Alquier, M. Jean-Paul Amoudry, Mmes Natacha Bouchart, Marie-Thérèse Bruguière, MM. Jean-Noël Cardoux, Luc Carvounas, Mme Caroline Cayeux, M. Bernard Cazeau, Mmes Karine Claireaux, Laurence Cohen, M. Yves Daudigny, Mme Christiane Demontès, MM. Gérard Dériot, Jean Desessard, Mme Muguette Dini, MM. Guy Fischer, Michel Fontaine, Mme Samia Ghali, M. Bruno Gilles, Mmes Colette Giudicelli, Christiane Hummel, M. Jean-François Husson, Mme Christiane Kammermann, MM. Ronan Kerdraon, Georges Labazée, Jean-Claude Leroy, Gérard Longuet, Hervé Marseille, Mme Michelle Meunier, M. Alain Néri, Mme Isabelle Pasquet, M. Louis Pinton, Mmes Gisèle Printz, Catherine Procaccia, MM. Henri de Raincourt, Gérard Roche, René-Paul Savary, Mme Patricia Schillinger, MM. René Teulade, François Vendasi, Michel Vergoz, Dominique Watrin. |
Voir les numéros :
|
Assemblée nationale ( 14 ème législ.) : |
287 , 301 , 302 et T.A. 29 |
|
|
Sénat : |
103 et 104 (2012-2013) |
|
|
Après plusieurs années marquées par la multiplication des déremboursements et des participations financières de toute sorte mises à la charge des patients, le projet de loi de financement de la sécurité sociale pour 2013 marque un réel changement de cap . Yves Daudigny, rapporteur général et pour l'assurance maladie, se félicite des évolutions positives de la branche maladie en 2013 : - le déficit se réduit, passant de 8,5 milliards d'euros en 2011 à 5,5 milliards en 2012 et 5,1 milliard en 2013 ; - les dépenses sont maîtrisées sans transfert vers les assurés. L'Ondam augmente de 2,7 %, dont 2,6 % pour les soins de ville et pour les établissements de santé et 4 % pour le secteur médico-social. Cette progression représente 4,6 milliards d'euros en plus en faveur de la santé en France. Le changement de cap se traduit par trois priorités affichées. Renforcer les soins de proximité Le récent avenant à la convention médicale permettra de lutter contre les dépassements excessifs et de favoriser l'accès aux soins. Par exemple, les médecins devront appliquer les tarifs opposables aux bénéficiaires de l'ACS. En outre, le nouveau contrat d'accès aux soins ouvre la voie au gel puis à la réduction des dépassements pratiqués individuellement, ce qui est sensiblement différent du « secteur optionnel » promu par l'ancien gouvernement. Par ailleurs, le PLFSS valorise la coordination et la continuité des soins par des équipes de proximité pluriprofessionnelles. Il favorise l'installation de jeunes médecins dans les zones sous dotées (praticiens territoriaux de médecine générale). Il élargit en pratique la permanence des soins aux médecins salariés. Il permet d'expérimenter le tiers payant, notamment en faveur des étudiants. Deux mesures concernent particulièrement les femmes : le remboursement à 100 % de la contraception pour les mineures et celui de l'IVG, qui sera accompagné d'une revalorisation des tarifs pour les établissements de santé. Redéfinir le service public hospitalier Plusieurs mesures du PLFSS font écho à des propositions contenues dans le rapport sur le financement des établissements de santé de la Mecss (juillet 2012) : abrogation de la convergence tarifaire dans l'optique d'une redéfinition du service public hospitalier ; mise en réserve de crédits sur l'ensemble de la masse tarifaire et non uniquement sur les Migac ; effort d'investissement avec une enveloppe de 370 millions d'euros pour le Fmespp (soit 189 millions de plus qu'en 2012) ; report de la T2A pour les hôpitaux locaux ; décalage de la suppression des tarifs journaliers de prestations (TJP) ; programmation de la mise en oeuvre effective de la facturation individuelle. Parmi les mesures permettant d'entamer la restructuration en profondeur du système de santé, on peut relever l'expérimentation d'un parcours de santé pour les personnes âgées en risque de perte d'autonomie et celle sur les transports sanitaires. Adopter des mesures de justice Les demandeurs d'emploi qui reprennent un travail pourront conserver le maintien de leurs droits, notamment aux IJ maladie, si leur nouveau travail n'est pas suffisant pour leur en faire bénéficier. La prise en charge des soins aux personnes détenues est modernisée, notamment pour prendre en compte le développement des aménagements de peine.
Les exploitants agricoles bénéficieront
d'indemnités journalières maladie.
|
AVANT-PROPOS
Mesdames, Messieurs,
Le projet de loi de financement de la sécurité sociale pour 2013 engage le système français de santé sur une nouvelle voie.
Le déficit de la branche maladie s'améliore et se situera à un niveau deux fois moins élevé qu'en 2011. Il continuera de se réduire progressivement durant la période de programmation pluriannuelle pour atteindre 1,1 milliard en 2017.
L'augmentation de l'Ondam sera fixée à 2,7 %, ce qui constitue un objectif volontaire mais exigeant et permet de dégager une enveloppe supplémentaire de 4,6 milliards d'euros en faveur de la santé. Selon l'annexe B du projet de loi, la progression de l'Ondam devrait atteindre 2,6 % en 2014 puis 2,5 % par an de 2015 à 2017.
Malgré cette résolution, le projet de loi de financement pour 2013 ne s'appuie pas sur les mécanismes précédemment utilisés pour maîtriser les dépenses : aucune mesure ne pèse sur les patients, ni déremboursement, ni franchises, ni participation quelconque.
Il ne saurait dorénavant être question de malmener encore plus un système qui a subi trop de tensions ces dernières années et qu'il faut au contraire conforter. Aussi, les réformes de structure qui sont lancées aujourd'hui doivent être appréhendées dans la durée et dans une vision de long terme.
Elles reposent notamment sur une réorientation vers les soins de proximité, une plus grande coordination entre les professionnels de santé et l'amorce de véritables parcours de santé.
Elles s'inscrivent également dans la perspective d'une redéfinition du service public hospitalier, qui passe par l'abrogation de la convergence tarifaire, le report de l'application de la tarification à l'activité dans les hôpitaux locaux et dans les établissements de soins de suite et de réadaptation ou, de manière qui peut paraître plus technique, par de meilleures modalités de mise en réserve de crédits.
Plusieurs des propositions contenues dans le projet de loi de financement relaient ainsi les conclusions du rapport qu'a publié la Mecss en juillet dernier sur le financement des établissements de santé et qui avait montré la nécessité d'une réflexion stratégique d'ensemble. Le Gouvernement et la ministre des affaires sociales et de la santé ont d'ailleurs ouvert ce chantier dès l'été avec le lancement d'un pacte de confiance à l'hôpital, la mission sur l'exercice libéral ou les travaux en cours sur le financement des établissements.
Le présent projet de loi comprend enfin plusieurs mesures de justice permettant d'améliorer les droits des femmes (IVG, contraception des mineures), des demandeurs d'emploi lorsqu'ils reprennent un travail, des personnes détenues qui bénéficient d'un aménagement de peine et des exploitants agricoles.
Il s'agit au final de réorganiser progressivement le système de santé au service des patients et de leurs familles, tout en maîtrisant les dépenses mais de manière juste et équilibrée.
I. LES GRANDS ÉQUILIBRES DU SYSTÈME FRANÇAIS DE SANTÉ
A. DES DÉPENSES DE SANTÉ AUX DÉPENSES D'ASSURANCE MALADIE
1. Les différents agrégats et les composantes des dépenses de santé
La notion de dépenses de santé regroupe des éléments qui peuvent varier sensiblement d'un pays à l'autre et il existe plusieurs agrégats statistiques.
Le plus large d'entre eux, appelé « dépense totale de santé », est communément utilisé pour les comparaisons internationales. Selon cet indicateur, la France consacre 11,6 % de son produit intérieur brut (PIB) à la santé en 2010 . Elle se situe ainsi nettement en dessous des Etats-Unis, dont le taux s'élève à 17,6 % et qui font figure d'exception, et au-dessus de la moyenne des pays de l'OCDE (9,5 %). Cependant, l'Allemagne, la Suisse, le Canada et les Pays-Bas, voire le Danemark, se situent globalement au même niveau que la France.
La part des dépenses totales de santé dans le PIB a progressé depuis 1995, où elle s'élevait à un peu plus de 10 %. Cette évolution a été sensiblement la même en France qu'en Allemagne et en Suisse, mais elle est moins marquée qu'aux Pays-Bas (un peu plus de 8 % en 1995) et au Canada (environ 9 %), les Etats-Unis se caractérisant par une forte augmentation depuis 2000, année où un peu moins de 14 % du PIB était consacré aux dépenses de santé.
Les dépenses courantes de santé constituent un deuxième agrégat fréquemment utilisé, égal aux dépenses totales de santé moins les dépenses d'investissement : elles s'élèvent à 240,3 milliards d'euros en France en 2011 , dont 35 % pour les soins hospitaliers, 19 % pour les soins de ville, 19,5 % pour les biens médicaux, 7 % pour les soins aux personnes âgées et handicapées en établissements, 5 % pour les indemnités journalières et 2,4 % pour la prévention.
Les coûts de gestion du système de santé sont inclus dans les dépenses courantes de santé ; ils s'élèvent au total à 15,6 milliards d'euros (soit 6,5 % de l'ensemble), dont 7,2 milliards pour les différents régimes de sécurité sociale, 7,7 milliards pour les organismes complémentaires et 0,8 milliard pour l'Etat et ses opérateurs.
Dépenses courantes de santé en France en
2011 :
240 milliards d'euros
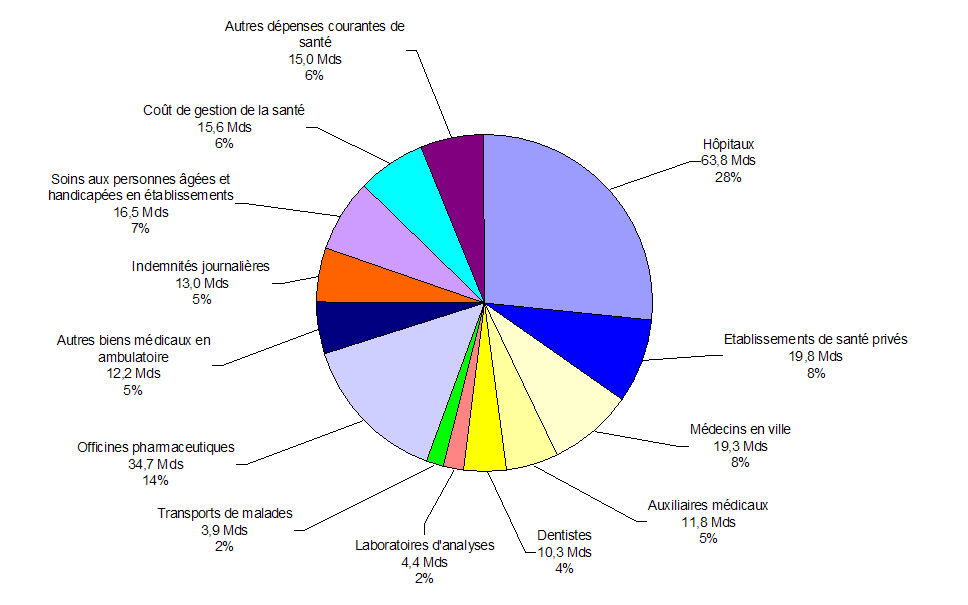
Source : commission des affaires
sociales
d'après la Drees, comptes de la santé 2011
Le troisième agrégat, la consommation de soins et de biens médicaux (CSBM) , regroupe les soins hospitaliers et de ville, ainsi que les dépenses de transports, de médicaments et d'autres biens médicaux. La CSBM représente donc plus directement le niveau de dépense des assurés en France : elle s'élève à 180 milliards d'euros en 2011 .
Entre 2000 et 2011, la structure de la CSBM reste globalement stable, mais on constate une diminution de la part des soins hospitaliers , qui passe de 47,2 % à 46,4 %, et des médicaments (de 20,9 % à 19,3 %) et une progression , légère, de celle des soins de ville (de 25 % à 25,4 %) et plus marquée pour les transports de malades (de 1,7 % à 2,2 %) et surtout pour les autres biens médicaux (de 5,2 % à 6,8 %).
2. Les financeurs du système de santé
La consommation de soins et de biens médicaux reste largement financée en France par la sécurité sociale , à hauteur de 75,5 % en 2011 , mais sa part tend à s'éroder puisqu'elle s'élevait encore à 77 % en 2003 et 2004.
La part financée par les ménages progresse continûment tant en ce qui concerne le reste à charge « net », qui s'élève à 9,6 % en 2011 contre 8,9 % en 2003 et 8,8 % en 2004, que via les organismes complémentaires 1 ( * ) dont la part dans le financement de la CSBM atteint 13,7 % en 2011 contre 12,7 % en 2003.
La participation de la sécurité sociale varie cependant assez sensiblement entre les différents soins pris en charge :
- les soins hospitaliers sont toujours largement financés par l'assurance maladie obligatoire (90,4 % en 2011), le reste à charge net des ménages s'élevant à 3,2 %. La part des organismes complémentaires (3,6 % en 2000 et 5,4 % en 2011) a progressé en raison des hausses du forfait journalier, des tarifs journaliers de prestations (TJP), qui lui sont facturés par les établissements publics de santé, et de la participation sur les actes lourds ;
- les soins de ville ne sont plus remboursés globalement qu'à hauteur de 62,9 % en 2011, tandis que les organismes complémentaires en assurent 22,3 % du financement et les ménages 13 % ;
- les médicaments sont financés à 66 % par la sécurité sociale, à 15,1 % par les organismes complémentaires et à 17,7 % par les ménages. Contrairement aux soins hospitaliers et de ville, la participation des organismes complémentaires diminue en ce qui concerne les médicaments : cette baisse régulière, d'abord due aux déremboursements et à la franchise de 0,5 euro par boîte, a été accentuée en 2010 lors de la création de la vignette orange à 15 % car nombre de contrats ne complètent pas ou peu le remboursement de la sécurité sociale sur ces produits.
Par ailleurs, la participation des organismes complémentaires pour les « autres biens médicaux » (optique, orthèses, matériels...) a sensiblement progressé, passant de 26 % en 2000 à 37 % en 2011. Cette augmentation a eu pour contrepartie une franche diminution du reste à charge net des ménages, qui est tombé dans le même temps de 39 % à 20 %.
Enfin, la part de marché des mutuelles dans les organismes complémentaires a tendance à se réduire : elle est passée d'environ 60 % en 2000 à 53 % en 2011, au profit des assurances et, dans une moindre mesure, des institutions de prévoyance.
* 1 Les chiffres n'incluent pas le financement de la couverture maladie universelle complémentaire (CMU-c), entièrement assurée depuis 2009 par une contribution des organismes complémentaires, c'est-à-dire des adhérents.







