- L'ESSENTIEL
- LISTE DES RECOMMANDATIONS
- AVANT-PROPOS
- I. IL EST NÉCESSAIRE DE POURSUIVRE
L'EXTENSION DU DISPOSITIF AUTISME A L'ENSEMBLE DES TROUBLES DU
NEURO-DÉVELOPPEMENT
- A. DES TAUX DE PRÉVALENCE QUI OBLIGENT LES
POUVOIRS PUBLICS À AGIR
- B. UN MODÈLE DE PRISE EN CHARGE
IDENTIFIÉ MAIS À LA VOLUMÉTRIE TROP FAIBLE
- A. DES TAUX DE PRÉVALENCE QUI OBLIGENT LES
POUVOIRS PUBLICS À AGIR
- II. UN TRAVAIL STRUCTUREL DOIT ÊTRE
MENÉ POUR AMÉLIORER LA PRISE EN CHARGE AU-DELÀ DU
TRIPTYQUE PRÉCOCE
- A. LES DOSSIERS D'INSTRUCTION DES MDPH DOIVENT
ÊTRE SIMPLIFIÉS ET HOMOGÉNÉISÉS
- B. LA SCOLARISATION EN MILIEU ORDINAIRE DOIT
ÊTRE AMÉLIORÉE
- C. LA PRISE EN CHARGE DES ADULTES ET LE SOUTIEN
AUX FAMILLES DOIVENT FAIRE L'OBJET D'UN TRAITEMENT PRIORITAIRE
- A. LES DOSSIERS D'INSTRUCTION DES MDPH DOIVENT
ÊTRE SIMPLIFIÉS ET HOMOGÉNÉISÉS
- III. CONCLUSION
- I. IL EST NÉCESSAIRE DE POURSUIVRE
L'EXTENSION DU DISPOSITIF AUTISME A L'ENSEMBLE DES TROUBLES DU
NEURO-DÉVELOPPEMENT
- EXAMEN EN COMMISSION
- LISTE DES PERSONNES ENTENDUES
- TABLEAU DE MISE EN oeUVRE
ET DE SUIVI DES RECOMMANDATIONS
N° 659
SÉNAT
SESSION ORDINAIRE DE 2022-2023
Enregistré à la Présidence du Sénat le 31 mai 2023
RAPPORT D'INFORMATION
FAIT
au nom de la commission des affaires sociales
(1)
sur les troubles du
neuro-développement,
Par Mme Jocelyne GUIDEZ, M. Laurent BURGOA et Mme Corinne FÉRET,
Sénatrices et Sénateur
(1) Cette commission est composée de :
Mme Catherine Deroche, présidente ;
Mme Élisabeth Doineau, rapporteure générale
; M. Philippe Mouiller, Mme Chantal Deseyne, MM. Alain
Milon, Bernard Jomier, Mme Monique Lubin, MM. Olivier Henno, Martin
Lévrier, Mmes Laurence Cohen, Véronique Guillotin,
M. Daniel Chasseing, Mme Raymonde Poncet
Monge,
vice-présidents ; Mmes Florence Lassarade,
Frédérique Puissat, M. Jean Sol, Mmes Corinne
Féret, Jocelyne Guidez, secrétaires ; Mme Cathy
Apourceau-Poly, M. Stéphane Artano, Mme Christine
Bonfanti-Dossat, MM. Bernard Bonne, Laurent Burgoa,
Jean-Noël
Cardoux, Mmes Catherine Conconne, Annie Delmont-Koropoulis, Brigitte
Devésa, MM. Alain Duffourg, Jean-Luc Fichet,
Mmes Frédérique Gerbaud, Pascale Gruny, MM. Abdallah
Hassani, Xavier Iacovelli, Mmes Corinne Imbert, Annick Jacquemet,
M. Jean-Marie Janssens, Mmes Victoire Jasmin, Annie Le Houerou,
Viviane Malet, Colette Mélot, Michelle Meunier, Brigitte Micouleau,
Annick Petrus, Émilienne Poumirol, Catherine Procaccia, Marie-Pierre
Richer, Laurence Rossignol,
M. René-Paul Savary, Mme Nadia
Sollogoub, M. Jean-Marie Vanlerenberghe, Mme Mélanie
Vogel.
L'ESSENTIEL
Le Gouvernement doit annoncer prochainement une nouvelle étape de la stratégie nationale pour l'autisme au sein des troubles du neuro-développement (TND). L'extension de cette politique publique à l'ensemble des TND, indispensable, se heurte à des difficultés bien identifiées auxquelles il faut enfin se donner les moyens de répondre : crise de la démographie médicale, offre médico-sociale insuffisante, articulation avec l'Éducation nationale et difficulté des familles à faire reconnaître le handicap.
I. LE DISPOSITIF AUTISME DOIT CONTINUER À S'ÉTENDRE À L'ENSEMBLE DES TND
A. L'AUGMENTATION DE LA PRÉVALENCE DES TND OBLIGE LES POUVOIRS PUBLICS À AGIR
Les troubles du neuro-développement (TND) regroupent un ensemble d'affections variées, aux conséquences plus ou moins sévères : troubles du spectre autistique (TSA), trouble de l'attention avec ou sans hyperactivité (TDAH), troubles spécifiques du langage et des apprentissages (TSLA, dits troubles « dys »). Les prévalences de chacun de ces troubles est en augmentation constante ces dernières décennies, hausse partiellement liée à leur redéfinition nosographique par le DSM-V et à un meilleur repérage. Ces troubles sont fréquemment associés chez une même personne.
Les principaux facteurs de risque sont l'existence de TND dans la famille d'une part, et la prématurité d'autre part. Le tiers des enfants nés prématurément et la moitié des nouveau-nés grands prématurés présenteront une difficulté neurodéveloppementale. Or le nombre de naissances prématurées augmente depuis plusieurs années. Tous les nouveau-nés vulnérables ne font pourtant pas l'objet d'un suivi spécifique.
Si l'on transpose les études internationales à la situation démographique française, on estime que les TSA concernent 1 % de la population, le TDAH 5 % des enfants et 2,5 % des adultes et les troubles dys 5 à 17 % des enfants en âge scolaire. En France, il n'existe que des études de prévalence très parcellaires et discontinues. Pour combler les lacunes épidémiologiques françaises, il est urgent de consolider et d'exploiter certaines données fournies par les maisons départementales des personnes handicapées, les centres d'action médico-sociale précoce (CAMSP) et les plateformes de coordination et d'orientation (PCO).
B. UN MODÈLE DE PRISE EN CHARGE IDENTIFIÉ MAIS À LA VOLUMÉTRIE TROP FAIBLE
La stratégie 2017-2022 a mis en place deux principales nouveautés visant à améliorer le triptyque « repérage - diagnostic - interventions précoces » :
- Les plateformes d'orientation et de coordination : elles réunissent plusieurs acteurs (professionnels libéraux, structures sanitaires et médico-sociales) autour d'une convention constitutive les invitant à structurer et organiser l'accompagnement des enfants porteurs de TND. Les PCO permettent une intervention pluridisciplinaire immédiate dès le repérage des premières difficultés chez le jeune enfant et mettent en oeuvre un parcours coordonné de bilans et d'intervention précoce, sans attendre qu'un diagnostic soit stabilisé.
Depuis début 2023, chaque département est doté d'une PCO 0-6 ans, souvent géré par un CAMSP. Le déploiement des PCO 7-12 ans semble plus complexe.
- Le forfait d'intervention précoce : son objectif est d'identifier le plus tôt possible les troubles du neuro-développement afin d'initier une prise en charge et des bilans qui conduiront à un diagnostic. Cette intervention rapide, en aval du diagnostic, permet d'écourter, d'une part, le délai entre les premiers signes de TND et la pose du diagnostic, et, d'autre part, le délai entre l'annonce du diagnostic et les premières interventions. Les actes des professionnels libéraux (psychomotriciens, ergothérapeutes, kinésithérapeutes, orthophonistes, psychologues) sont pris en charge pour la première année d'intervention, avant toute démarche auprès d'une MDPH. Initialement prévu pour les 0-6 ans, le forfait a été étendu aux 6-12 ans en 2021.
Le succès des PCO et du forfait d'intervention précoce se heurtent à plusieurs écueils :
- d'une part, les numerus clausus applicables à plusieurs professions ont pour effet de créer des goulots d'étranglement (orthophonistes...) ;
- d'autre part, les tarifs proposés aux professionnels libéraux dans le cadre des conventions avec les PCO sont très peu attractifs. Les PCO deviennent alors victimes elles-mêmes de l'engorgement des structures qu'elles sont censées pallier ;
- enfin, les lignes 2 (CAMSP, CMPP, CMP, Sessad) ont des files actives qui excèdent leurs capacités respectives, et les délais d'attente pour y accéder se comptent en mois, voire en années. Les PCO n'évitent donc pas les ruptures de prise en charge à l'issue du forfait d'intervention précoce.
II. LA PRISE EN CHARGE DOIT ETRE AMÉLIORÉE AU-DELÀ DU TRIPTYQUE PRÉCOCE
A. LES DOSSIERS D'INSTRUCTION DES MDPH DOIVENT ÊTRE SIMPLIFIÉS ET HOMOGÉNÉISÉS
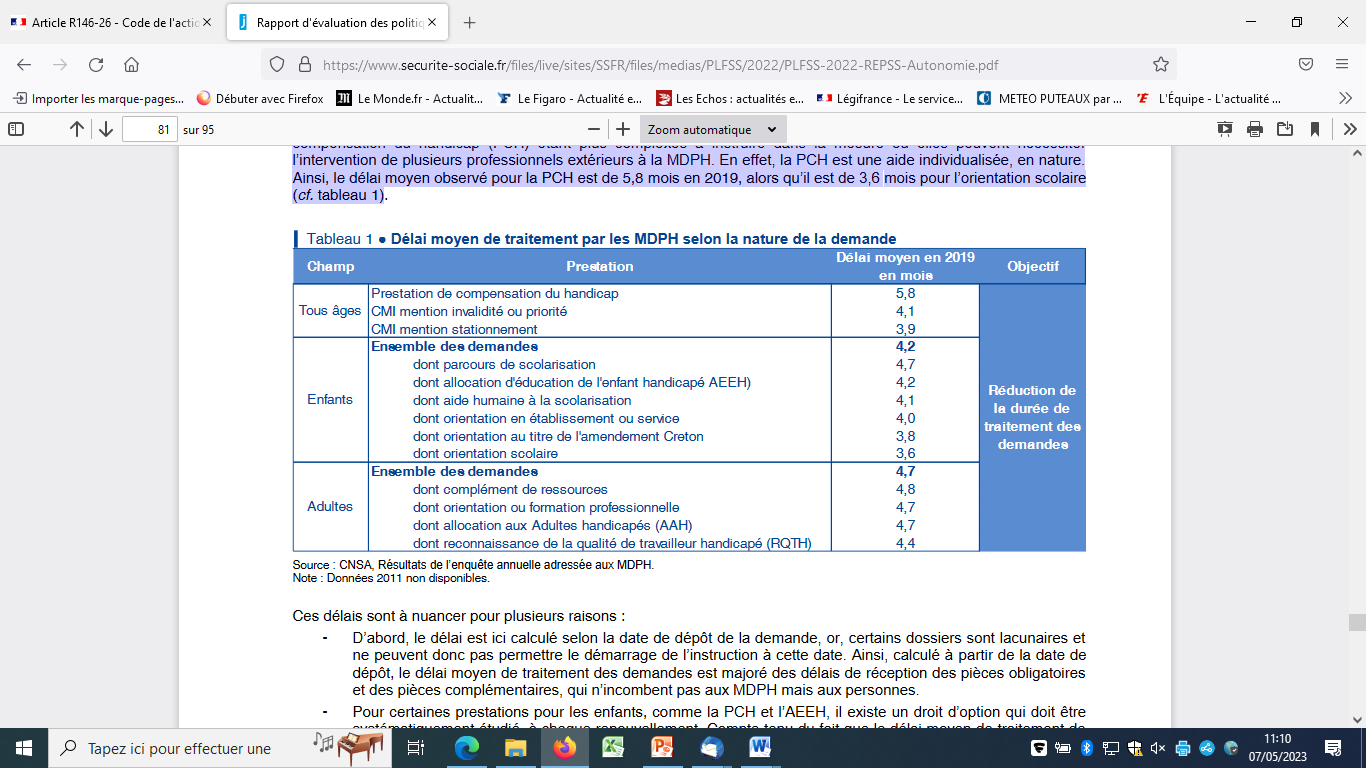
Les critiques relatives au dossier d'instruction destiné aux maisons départementales pour les personnes handicapées portent à la fois sur la complexité du dossier et sur l'existence de pratiques consistant à demander des pièces supplémentaires à celles prévues par les textes. À la complexité administrative viennent s'ajouter des délais d'instruction anormalement longs.
Plus de la moitié des familles n'auraient pas accès à leurs droits, soit par renoncement à la démarche, soit par incapacité à compléter le dossier. Pour y pallier, ont été mis en place le dossier simplifié pour les renouvellements de droits, l'attribution de droits ouverts à vie pour certaines prestations et une communication nationale sur les pièces à associer au formulaire. À partir de 2024, les personnes s'adressant à la MDPH pour la première fois seront assurées d'avoir un rendez-vous initial avec un interlocuteur dédié et formé.
Si la notification d'un droit à prestation est suivie d'effet de façon homogène, la question des effets d'un droit à compensation est plus complexe, comme peut l'illustrer le concours d'un AESH pour scolariser l'enfant ou l'accès à une place dans un établissement social ou médico-social. La réduction des disparités territoriales quant à l'équipement et au financement de structures amenées à prendre en charge des personnes atteintes de TND demeure indispensable.
B. LA SCOLARISATION EN MILIEU ORDINAIRE DOIT ÊTRE AMÉLIORÉE
L'engagement n° 3 de la stratégie autisme au sein des TND consistait à « rattraper notre retard scolaire ». La progression du nombre d'élèves en situation de handicap scolarisés en milieu ordinaire (+ 220 % entre 2004 et 2022) ne doit pas masquer le manque de fluidité des parcours entre maternelle et élémentaire, puis entre élémentaire et secondaire. Elle ne justifie pas, non plus, le nombre considérable d'enfants autistes dont l'accès à l'école se limite encore à quelques heures par semaine.
5 formes de scolarisation en milieu ordinaire existent pour les élèves porteurs de TSA :
- les unités d'enseignement maternel autisme (UEMA) ;
- les unités d'enseignement élémentaire autisme (UEEA) ;
- les dispositifs d'autorégulation (DAR) ;
- les unités localisées pour l'inclusion scolaire (Ulis TSA) ;
- les classes ordinaires avec un accompagnant d'élève en situation de handicap (AESH)
Mais la stratégie 2017-2022 restait muette quant à des solutions plus adaptées aux enfants atteints de TDAH ou de TSLA.
La formation des enseignants doit devenir une priorité. La sensibilisation aux TND, à leur prévalence et éventuellement à leur repérage demeure insatisfaisante. Les 25 heures constituant le module « école inclusive » de la formation initiale des enseignants ne sont pas assurées sur l'ensemble du territoire, faute de formateurs. En outre, le contenu de cet enseignement et les outils numériques dédiés à la formation initiale ou continue des enseignants sont parfois désuets ou incomplets.
Lors de la conférence nationale du handicap du 26 avril dernier, le Président de la République a annoncé sa volonté que l'école s'ouvre plus largement à l'intervention de professionnels de santé ou du médicosocial. C'est un défi colossal, qui devra s'articuler avec le déploiement des PCO 7-12 ans. La prise en charge des adultes et le soutien aux familles doivent faire l'objet d'un traitement prioritaire
La prise en charge des adultes atteints de troubles du neuro-développement demeure notoirement insuffisante. Les associations estiment que 8 000 adultes sont accueillis en Belgique, tous handicaps confondus, faute de place dans des structures adaptées en France. Ce constat est connu des pouvoirs publics depuis de nombreuses années ; le sujet n'est pas celui de la prise de conscience des autorités mais celui de la mise en oeuvre des mesures idoines.
Les personnes présentant un TDAH ont un risque d'addiction accru ; ces addictions sont plus précoces et plus sévères qu'en population générale. Et 20 % des détenus souffriraient de TDAH.
Les familles doivent également devenir l'une des cibles de la politique de prise en charge des troubles du neuro-développement. D'abord par une information claire et efficace envers les parents, notamment grâce aux dispositifs de guidance parentale. Pour les cas les plus sévères, les familles doivent obtenir des solutions de soutien, de relais et de répit qui peinent à se mettre en place alors même qu'elles constituent la demande la plus importante des parents. La stratégie autisme prévoyait pourtant l'ouverture d'une plateforme de répit par département.
L'effort budgétaire conséquent représenté par la stratégie pour l'autisme au sein des troubles du neurodéveloppement doit être accru afin de poursuivre la structuration d'une offre d'accueil tant au niveau de la mise en oeuvre du triptyque précoce qu'à celui de la scolarisation. Des priorités nouvelles doivent être annoncées, notamment le renforcement de la prise en charge des adultes.
Réunie le 31 mai 2023 sous la présidence de Catherine Deroche, la commission des affaires sociales a adopté le rapport et les recommandations présentés par Jocelyne Guidez, Laurent Burgoa et Corinne Féret, rapporteurs et en a autorisé la publication sous la forme d'un rapport d'information.
LISTE DES RECOMMANDATIONS
|
Recommandation n° 1 |
Poursuivre une stratégie visant à prendre en charge tous les troubles du neuro-développement (TND). Consolider la phase de mutualisation (recherche, PCO (Plateforme de coordination et d'orientation), forfait d'intervention) et développer à une logique d'ajustement des besoins. Par exemple, créer un parcours spécifique pour les TDAH (Trouble de l'attention avec ou sans hyperactivité). |
|
Recommandation n° 2 |
Développer les réseaux de périnatalité d'aval dans toutes les régions et élargir le suivi à tous les enfants nés avant 37 semaines d'aménorrhée. |
|
Recommandation n° 3 |
Élaborer une politique de recueil des données. Les données relatives à la prévalence sont extrapolées à partir d'études internationales, les données des MDPH (Maison départementale pour les personnes handicapées), des CAMSP (Centre d'action médico-sociale précoce) ou encore des services du ministère de l'éducation nationale sont peu ou pas exploitées. Une politique de recueil des données est indispensable pour dimensionner cette politique à la hauteur des besoins et suivre les parcours. |
|
Recommandation n° 4 |
Achever le déploiement des PCO, notamment pour les 7-12 ans et renforcer leurs moyens pour tenir compte de la prévalence des TND. Le modèle des PCO doit être pérennisé et sa volumétrie adaptée à la prévalence des TND. Certains acteurs estiment qu'il faudrait doubler la capacité des PCO 0-6 ans. |
|
Recommandation n° 5 |
Élargir la solvabilisation de l'accès à des professionnels de santé libéraux face au problème de prise en charge en aval des PCO rencontrées par les familles. Cet élargissement peut passer, dans un premier temps par un élargissement du forfait d'intervention (montant, durée, bénéficiaires) mais la pérennisation de cet accès nécessitera une négociation conventionnelle entre l'assurance maladie et ces professionnels. |
|
Recommandation n° 6 |
Former (spécifiquement) les professionnels de santé. La mise en oeuvre de la stratégie se heurte à un problème de démographie et d'attractivité qui touche l'ensemble du secteur sanitaire et médico-social. Elle est confrontée à un problème plus spécifique qui est celui de la formation au repérage et à la prise en charge des TND. |
|
Recommandation n° 7 |
Faciliter les démarches auprès des MDPH. Clarifier les attentes des MDPH (éléments devant figurer dans le dossier médical, proposer systématiquement une aide humaine, sensibiliser les professionnels de santé aux enjeux du dossier MDPH). |
|
Recommandation n° 8 |
Homogénéiser le traitement des dossiers par les MDPH (réviser le guide barème) mais également les droits ouverts. |
|
Recommandation n° 9 |
Former spécifiquement au repérage et à la prise en charge des TND les professionnels de la petite enfance et de l'éducation nationale. Ce point est identifié il s'agit maintenant de lui donner une traduction concrète et à la hauteur des enjeux. Des échanges avec d'autres secteurs pourraient être envisagés pour assurer les temps de formation prévus par les textes (appel à des professionnels du secteur sanitaire ou médico-social). Ce point pourrait être intégré dans les conventions entre ARS et rectorats. |
|
Recommandation n° 10 |
Faire entrer le médico-social à l'école, afin que les ESH (Élève en situation de handicap) puissent bénéficier d'un accompagnement médico-social au sein même de l'école, en favorisant : - les échanges et les formations conjointes entre les enseignants, les AESH et les professionnels médico-sociaux pour « faire culture commune » ; - l'installation de plateaux techniques médico-sociaux dans les établissements scolaires, en profitant de l'actuelle baisse de la démographie scolaire pour libérer des locaux, ou à l'occasion de la construction de nouveaux établissements. |
|
Recommandation n° 11 |
S'occuper enfin des adultes ! La prise en charge des adultes doit faire l'objet d'un rattrapage à l'occasion de la prochaine stratégie (repérage, diagnostic, prise en charge, accompagnement dans la vie professionnelle, logement, etc..) |
|
Recommandation n° 12 |
Poursuivre le déploiement de mesures en faveur des aidants. Prendre des mesures en faveur du relayage (baluchonnage) |
LISTE DES SIGLES
___________
|
AAH |
Allocation adulte handicap |
|
AESH |
Accompagnant des élèves en situation de handicap |
|
Anecamsp |
Association nationale des équipes contribuant à l'action médico-sociale précoce |
|
API |
Association des psychiatres infanto-juvéniles |
|
ARS |
Agence régionale de santé |
|
CAMSP |
Centre d'action médico-sociale précoce |
|
CASF |
Code de l'action sociale et des familles |
|
Cerfa |
Centre d'enregistrement et de révision des formulaires administratifs |
|
CMP |
Centre médico-psychologique |
|
CMPP |
Centre médico-psycho-pédagogique |
|
CNFPT |
Centre national de la fonction publique territoriale |
|
CNH |
Conférence nationale du handicap |
|
CNSA |
Caisse nationale de solidarité pour l'autonomie |
|
CRA |
Centre ressource autisme |
|
CTRA |
Comité technique régional sur l'autisme |
|
DAR |
Dispositif d'autorégulation |
|
DGCS |
Direction générale de la cohésion sociale |
|
Dgesco |
Direction générale de l'enseignement scolaire |
|
DIA |
Délégation interministérielle à l'autisme au sein des troubles du neuro-développement |
|
DPC |
Développement professionnel continu |
|
DSM - V |
Manuel diagnostique et statistique des troubles mentaux |
|
EMASco |
Équipes mobiles d'appui médico-social à la scolarisation |
|
Epipage |
Étude épidémiologique sur les petits âges gestationnels |
|
ESH |
Élève en situation de handicap |
|
ESMS |
Établissements et services médico-sociaux |
|
ETP |
Équivalent taux plein |
|
FDCMPP |
Association Française des Centres Médico-Psycho-Pédagogiques |
|
HAS |
Haute autorité de la santé |
|
Igas |
Inspection générale des affaires sociales |
|
IME |
Institut Médico-Éducatif |
|
Inserm |
Institut national de la santé et de la recherche médicale |
|
MDPH |
Maison départementale pour les personnes handicapées |
|
Nidcap |
Programme néonatal individualisé
d'évaluation et |
|
PCH |
Prestation compensatrice du handicap |
|
PCO |
Plateforme de coordination et d'orientation |
|
PRA |
Plan régional autisme |
|
RGPD |
Règlement général sur la protection des données |
|
Sessad |
Service d'éducation spéciale et de soins à domicile |
|
SPFEADA |
Société Française de Psychiatrie de
l'Enfant et de l'Adolescent et |
|
TDAH |
Trouble du déficit de l'attention avec ou sans hyperactivité |
|
TDI |
Trouble du développement intellectuel |
|
TED |
Troubles envahissants du comportement |
|
TND |
Troubles du neuro-développement |
|
TSA |
Trouble du spectre de l'autisme |
|
TSLA |
Troubles spécifiques du langage et des apprentissages |
|
UEE |
Unités d'enseignement externalisé |
|
UEEA |
Unités d'enseignement en enseignement autisme |
|
UEI |
Unités d'enseignement internalisé |
|
UEMA |
Unités d'enseignement en maternelle autisme |
AVANT-PROPOS
Dans quelques jours, le Gouvernement devrait annoncer une nouvelle étape de la stratégie nationale pour l'autisme au sein des troubles du neuro-développement (TND), près de vingt ans après le premier plan autisme.
Initiés à partir de 2005, les trois premiers plans ont concentré les efforts en direction des troubles du spectre de l'autisme (TSA). Ils ont ainsi cherché à répondre à une situation insuffisamment prise en charge et à renouveler les modalités d'intervention.
Les troubles du neuro-développement sont un ensemble d'affections, qui débutent durant la période du développement (enfance) et se caractérisent par des déficits du développement entrainant une altération du fonctionnement personnel, social, scolaire ou professionnel.
Définis en 2013 par la cinquième version du manuel diagnostique et statistique des troubles mentaux de l'association américaine de psychiatrie (DSM-V), ils regroupent des affections qui se cumulent fréquemment et engendrent des symptômes très variés : ceux du trouble du spectre de l'autisme (TSA), du trouble de l'attention, avec ou sans hyperactivité (TDAH), des troubles du développement intellectuel et des troubles spécifiques du langage et des apprentissages (TSLA), dits troubles « dys », tels que la dyslexie, la dysorthographie, la dyscalculie ou la dyspraxie. Ces maladies du neuro-développement ont pour point commun d'affecter les synapses et les systèmes d'échanges d'informations cérébraux.
Les enjeux relatifs aux troubles du neuro-développement sont nombreux et variés. Il s'agit tout d'abord de rendre effectif le repérage précoce de ces troubles. Le retard diagnostique peut en effet conduire à une aggravation des conséquences psychologiques, scolaires et sociales. La prise en charge des adultes présentant un trouble doit également s'étoffer, puisqu'il s'agit de troubles chroniques qui ont une forte probabilité de persister à l'âge adulte.
À partir de 2017, la stratégie nationale pour l'autisme au sein des troubles du neuro-développement a eu pour objectif d'étendre les dispositifs de prise en charge de l'autisme à l'ensemble des troubles du neuro-développement.
Une telle évolution était indispensable. Même si les données épidémiologiques sont parcellaires, tout comme celles sur la prévalence, ces troubles représentent un problème de santé publique majeur, puisqu'ils touchent près de 100 000 enfants chaque année. Parmi ces troubles, le trouble du déficit de l'attention avec ou sans hyperactivité (TDAH) est un de ceux dont la prévalence est la plus importante : il concerne entre 3 % et 6 % des enfants. En France on estime à 2 millions le nombre de personnes souffrant d'un TDAH. Il se traduit, tant chez les enfants que les adultes, par des niveaux élevés d'inattention, d'agitation et d'impulsivité, sources d'un handicap cognitif et social souvent sévère et persistant. Les troubles dys concerneraient quant à eux 4 % à 5 % d'une classe d'âge.
La poursuite de cette action en direction de tous les troubles du neuro-développement doit franchir un nouveau cap. Le passage d'une stratégie pour l'autisme à une stratégie étendue à tous les troubles du neuro-développement se heurte à des difficultés bien identifiées : équilibre entre politiques transversales et adaptations spécifiques, priorité accordée au repérage précoce et difficulté de prendre en charge les adultes.
C'est donc la question de la fabrication d'une politique publique permettant de faire face à des besoins en forte croissance qui est posée, dans un environnement complexe caractérisé par : une crise de la démographie médicale, une offre médico-sociale inégalement répartie sur le territoire, des besoins financiers croissants et par le défi que constitue la répartition des rôles et l'articulation des interventions entre sanitaire, médico-social et Éducation nationale.a souhaité procéder à un état des besoins. Pour mener à bien ce travail, les rapporteurs ont auditionné de nombreux : les associations représentant les familles, les adultes et les enfants concernées par les troubles du neuro-développement ; les acteurs publics en charge du dossier comme la déléguée interministérielle à l'autisme et aux troubles du neuro-développement, les agences régionales de santé, les maisons départementales du handicap, des représentants du ministère de l'éducation nationale, les professionnels de santé et des représentants du secteur social et médico-social. Les rapporteurs retiennent de ces travaux, en premier lieu, le témoignage de familles en grande difficulté pour arriver à faire prendre en charge leurs enfants, constat connu des autorités publiques et qui appelle une réponse.
I. IL EST NÉCESSAIRE DE POURSUIVRE L'EXTENSION DU DISPOSITIF AUTISME A L'ENSEMBLE DES TROUBLES DU NEURO-DÉVELOPPEMENT
À l'issue du comité interministériel du handicap du 6 octobre 2022, le Gouvernement a annoncé son intention de poursuivre et d'intensifier la politique menée depuis 2018 en faveur des personnes présentant un trouble du spectre de l'autisme et/ou un autre trouble du neuro-développement (trouble du déficit de l'attention avec ou sans hyperactivité, troubles dys et trouble du développement intellectuel) ainsi que de leurs familles.
Cette évolution est indispensable au regard de données épidémiologiques qui révèlent l'ampleur de la population à prendre en charge. Par ailleurs, les données médicales et scientifiques qui avaient justifié une prise en charge prioritaire des troubles du spectre de l'autisme ont également fait apparaître le caractère associé de ces troubles au sein de l'ensemble plus large des troubles du neuro-développement justifiant cette extension.
Cet élargissement à l'ensemble des troubles du neuro-développement répond aussi à une demande forte des personnes concernées par les troubles TDAH et les troubles dys, situations jusque-là insuffisamment prises en charge.
Au-delà des risques de confusion au sein de cet ensemble plus large des TND, et des ajustements nécessaires dans les modalités de prise en charge, cette extension permet une unification des activités de recherche et doit faciliter la synergie des acteurs.
Dans le rapport d'évaluation du troisième plan autisme, l'Igas1(*) (Inspection générale des affaires sociales) considérait que : « La mise en oeuvre d'une politique spécifique avec l'existence des plans autisme successifs mais séparée de la catégorie générale des troubles neuro-développementaux n'a pas permis de les intégrer à la catégorie générale des troubles du neuro-développement » et estimait que la construction du quatrième plan devait « veiller à l'avenir à ne pas disjoindre la question de l'autisme des autres troubles cognitifs et comportementaux, volontiers regroupés aujourd'hui sous le terme troubles du neuro-développement, dans un souci d'équité et aussi pour ne pas mettre en oeuvre une prise en charge inadaptée des troubles associés, des diagnostics tardifs (par crainte d'erreur quand les symptômes peuvent renvoyer à différents types de troubles neuro-développementaux), et un sur-diagnostic d'autisme pour assurer l'accès aux prestations et prises en charge ».
Ce choix d'un plan, ou d'une stratégie, en faveur de l'ensemble des TND répond à un besoin pressant et vient combler un angle mort des politiques publiques.
Sa réussite passe par la poursuite d'objectifs déjà identifiés (formation des professionnels, structuration de parcours, coopérations renforcées avec l'Éducation nationale, solvabilisation de la dépense). Elle suppose un engagement fort et constant de l'ensemble des acteurs ainsi que des moyens financiers supplémentaires.
Décidée en 2017, cette extension à l'ensemble des troubles du neuro-développement ne s'est pas encore imposée en raison de l'ampleur des rattrapages à effectuer et de difficultés qui touchent l'ensemble du secteur médico-social et sanitaire.
A. DES TAUX DE PRÉVALENCE QUI OBLIGENT LES POUVOIRS PUBLICS À AGIR
Aujourd'hui les troubles du neuro-développement (TND) pâtissent d'un manque de données, notamment épidémiologiques, qui freinent, empêchent, la prise de conscience de l'ensemble des acteurs face à l'ampleur des besoins à prendre en charge.
Les rares données épidémiologiques et de prévalence font pourtant apparaître un véritable continent oublié. Selon les données disponibles dans la littérature internationale, et citées par les personnes auditionnées, ce sont près de 10 à 15 % des enfants naissants chaque année qui seraient atteints d'un TND. Devant l'Assemblée nationale le 3 mai dernier, Claire Compagnon, déléguée interministérielle à la stratégie nationale pour l'autisme au sein des troubles du neuro-développement, évoquait même une prévalence supérieure (un enfant sur six), faisant des TND le handicap le plus fréquent chez les enfants.
Cette prévalence impose le renforcement de l'action publique en faveur de ces personnes atteintes de troubles du neuro-développement. Il est impératif de construire une prise en charge globale, à la bonne dimension, pour répondre aux besoins des enfants, des adultes, et de leurs familles.
Recommandation n° 1 : Poursuivre une stratégie visant à prendre en charge tous les troubles du neuro-développement (TND).
Consolider la phase de mutualisation (recherche, PCO, (Plateforme de coordination et d'orientation) Forfait d'intervention) et développer à une logique d'ajustement des besoins, par exemple créer un parcours spécifique pour les personnes atteintes d'un Trouble de l'attention avec ou sans hyperactivité (TDAH).
1. Des troubles neuro-développementaux aux diagnostics complexes et en forte augmentation
L'analyse des données disponibles fait apparaître non seulement une prévalence importante de ces troubles dans la population, mais également une augmentation de cette prévalence. Alors que la littérature internationale considérait qu'environ 1 % des enfants étaient atteints par des troubles du spectre autistique, les travaux les plus récents font apparaître une doublement de ce taux.
Cette augmentation de la prévalence serait due pour partie à un meilleur diagnostic, mais cet « effet thermomètre » ne suffit pas à expliquer le doublement des taux.
a) Des troubles variés au diagnostic complexe
Une des nombreuses difficultés auxquelles se heurte la construction de l'action publique en direction des personnes atteintes de troubles du neuro-développement est l'ampleur du champ à embrasser, le risque de confusion entre des situations qui n'appellent pas des réponses uniformes et bien sûr un risque de concurrence, ou de rivalités, si les moyens mis en oeuvre ne s'avéraient pas suffisants.
Les TND apparaissent comme un spectre (continuum) plutôt que comme une collection de maladies isolées et reposant sur une liste de symptômes spécifiques.
Les deux classifications des troubles mentaux actuellement les plus utilisées dans le monde sont, d'une part, la cinquième édition de la classification américaine connue sous le nom de DSM et publiée par l'Association Américaine de Psychiatrie, et d'autre part la onzième révision de la classification internationale des maladies. C'est dans la cinquième révision du DSM que la catégorie « troubles du neuro-développement » est apparue, en 2013.
Les TND sont responsables de troubles de l'adaptation et de handicaps avec difficultés d'inclusion et d'apprentissages scolaires, et d'intégration dans la société.
Néanmoins, derrière cette appellation sont regroupées des affections plus ou moins sévères, aux conséquences variées. Le caractère neuro-développemental de l'origine des troubles produit des manifestations très hétérogènes dans leur nature ou dans leur ampleur. Chaque TND a par ailleurs des comorbidités propres.
Les troubles du neuro-développement sont très fréquemment associés chez une même personne. Ainsi, entre un tiers et la moitié des personnes présentant un trouble du spectre autistique sont également atteintes de TDAH. Plus de 50 % des enfants qui présentent des déficits de l'attention présentent d'autres troubles des apprentissages associés. Dans environ 40 % des cas, un enfant concerné par un trouble spécifique des apprentissages présente plusieurs TSLA.
• Les troubles du spectre autistique
Depuis sa description princeps par le psychiatre américain Léo Kanner en 1943, les caractéristiques de l'autisme ont fortement varié en fonction des nosographies. Le changement le plus récent et significatif est celui apporté par le DSM-V en 2013, dans lequel la catégorie des « troubles du spectre de l'autisme » (TSA) a succédé à celle des « troubles envahissants du comportement » (TED).
Les critères diagnostiques des troubles du spectre autistique sont désormais définis dans les deux dimensions symptomatiques suivantes :
- les déficits persistants de la communication et des interactions sociales ;
- le caractère restreint et répétitif des comportements, des intérêts ou des activités.
Cette définition dimensionnelle doit être complétée par la définition d'un niveau de sévérité. L'autisme s'exprime désormais avec ou sans déficience intellectuelle. On note ces dernières années, suite à l'élargissement des critères diagnostics dans le DSM-V, une diminution significative de la proportion d'enfants présentant un retard dans le développement intellectuel associé aux diagnostics de TSA.
En appliquant ces nouveaux éléments diagnostiques, on estime que les troubles du spectre de l'autisme s'élève à 1% de la population, soit vingt fois celle de l'autisme tel qu'il était défini par les critères du DSM-IV, et cent fois plus que l'autisme de Kanner, qui toucherait un enfant sur 10 000. D'après les chiffres de l'Inserm (Institut national de la santé et de la recherche médicale), l'autisme concernerait actuellement 700 000 personnes en France, dont 100 000 de moins de 20 ans.
• Le trouble de l'attention, avec ou sans hyperactivité (TDAH)
Le trouble déficitaire de l'attention est apparu dans la troisième révision du DSM, en 1980, en se substituant à l'appellation « réaction hyperkinétique de l'enfance ».
À l'instar du DSM-V, la Haute Autorité de santé (HAS) définit le TDAH comme associant à des degrés divers trois groupes de symptômes :
- le déficit attentionnel, caractérisé par l'incapacité de terminer une tâche, la fréquence des oublis, la distractibilité et le refus ou l'évitement des tâches exigeant une attention soutenue ;
- l'hyperactivité motrice, constituée d'une agitation incessante, d'une incapacité à rester en place quand les conditions l'exigent (notamment en milieu scolaire) et d'une activité désordonnée et inefficace ;
- l'impulsivité, définie par la difficulté à attendre, le besoin d'agir et la tendance à interrompre les activités d'autrui.
Chez les enfants qui présentent un TDAH, ces symptômes sont observés dans plusieurs milieux (école, maison, lieux de loisirs) et ont un retentissement préjudiciable à leur bon développement, aussi bien dans le cadre de leurs interactions sociales ou familiales que dans leur apprentissage scolaire ou extra-scolaire.
Il existe trois types de TDAH : avec prédominance « déficit attentionnel », avec prédominance « hyperactivité/impulsivité » ou de type mixte (hyperactivité/impulsivité et troubles attentionnels associés).
Ces différents symptômes représentent souvent une grande souffrance pour l'enfant et son entourage, et peuvent s'avérer source de handicap. L'errance diagnostique s'ajoute souvent aux difficultés induites par le trouble.
Le délai de survenue des premiers symptômes a évolué, passant de, « avant 7 ans » dans la version du DSM-IV à « avant 12 ans » dans la cinquième version.
Les principales conséquences d'un TDAH non diagnostiqué et non traité à l'âge adulte sont la perte d'emploi, un niveau de vie inférieur à celui qu'ils auraient pu avoir en regard de leur potentiel, des poursuites judiciaires (26 % de la population carcérale serait atteinte d'un TDAH selon certaines études internationales), des accidents, des problèmes relationnels, des conduites addictives ou encore une faible estime de soi.
• Le trouble du développement intellectuel
Le trouble du développement intellectuel revêt trois critères :
- des limitations significatives du fonctionnement intellectuel (raisonnement, résolution de problème, capacité d'abstraction, de jugement, etc.). Ces limitations ont des effets directs sur les apprentissages ;
- des limitations significatives, de sévérité suffisante pour nécessiter un besoin de soutien, des fonctions adaptatives affectant les habiletés conceptuelles, sociales et pratiques. Ces limitations altèrent les capacités de communication, de participation sociale et d'indépendance ;
- il débute pendant la période de développement (enfance) et non à l'âge adulte.
• Les troubles spécifiques du langage et des apprentissages (TSLA)
Communément appelés « troubles dys », ils sont la conséquence de troubles cognitifs neuro-développementaux. Les troubles spécifiques du langage et des apprentissages ont été élargis par le DSM-V à un ensemble comprenant :
- les troubles du langage ou dysphasies ;
- les troubles spécifiques des apprentissages : dyslexie, dysorthographie, dyscalculie ;
- les troubles moteurs : dyspraxies, dysgraphies.
L'appellation TSLA est une dénomination fonctionnelle, visant à rappeler la spécificité de ces troubles qui ne sont pas causés par une déficience intellectuelle globale. Ces troubles affectent une ou plusieurs fonctions cognitives mais pas l'ensemble du fonctionnement cognitif de l'enfant ou de la personne. Ils sont durables : à l'inverse d'une simple difficulté d'apprentissage, ils persistent depuis au moins six mois en dépit d'une prise en charge individualisée. Ils interfèrent de manière significative avec la réussite scolaire, le fonctionnement professionnel ou les activités de la vie courante.
b) Mieux prendre en compte les facteurs de risques des TND
Les facteurs de risques de présenter un TND sont multiples : génétiques, environnementaux, anté, péri et post-nataux, agissant à toutes les étapes du développement infantile.
• La prématurité et les facteurs environnementaux périnataux
Sont considérés comme prématurés les enfants nés avant le terme de 37 semaines d'aménorrhée (SA). Le nombre de naissances prématurées a continuellement augmenté ces dernières décennies : de moins de 5 % il y a trente ans, elles représentent désormais plus de 7 % du total des naissances annuelles en France, soit environ 60 000. Cette augmentation est liée à différents facteurs : augmentation de l'âge gestationnel moyen, augmentation des grossesses multiples liées elles même au recours à la procréation assistée, précarité, stress. Elle est aussi la conséquence d'une meilleure prise en charge médicale des nouveau-nés prématurés et d'une diminution de leur mortalité.
L'enfant né prématurément cumule des facteurs le conduisant à être particulièrement à risque de présenter des difficultés neuro-développementales. D'une part, la naissance prématurée est une première rupture dans la trajectoire neuro-développementale de l'enfant, dont le cerveau se développe normalement neuf mois pleins in utero. Les maladies somatiques spécifiques de la prématurité (inflammatoires, respiratoires, hémorragiques, métaboliques) et les agressions sensorielles (douleurs, bruits, lumière, stress, séparation mère-enfant) sont autant de facteurs de risque additionnels de trouble neuro-développemental.
Le tiers de l'ensemble des enfants nés prématurément présenteront une difficulté neuro-développementale ; cette proportion passe à 50 % quand la naissance intervient avant 32 SA. Pour ces derniers, le risque de développer un trouble du neuro-développement est multiplié par 4 et celui de développer un trouble du spectre autistique est multiplié par 5. Un quart des adultes anciens grands prématurés présentent des déficits cognitifs persistants.
|
Difficulté neurodéveloppementale globale (en %age) |
|||||
|
Prématurité extrême 24-26 SA |
Grande prématurité 27-31 SA |
Prématurité modérée 32-34 SA |
Prématurité tardive 35-36 SA |
Enfants nés à terme (supérieur à 37 semaines) |
|
|
2 % des naissances Haut facteur de risque de TND d'après la HAS |
5 % des naissances Facteur de risque modéré de TND d'après la HAS |
93 % des naissances |
|||
|
Sévère |
11,9 |
6,7 |
3,0 |
n.c |
1,1 |
|
Modéré |
15,8 |
12 |
8,6 |
n.c |
3,9 |
|
Mineure |
38,5 |
35,7 |
33,8 |
n.c |
23,7 |
|
Aucune |
33,7 |
45,5 |
54,6 |
n.c |
71,3 |
Source : Enquête Epipage 2
Quelques pistes semblent intéressantes pour limiter les atteintes neuro-développementale des enfants nés prématurément :
- les soins de développement, tel que le programme Nidcap, visent d'une part à adapter l'environnement physique (bruit, lumières) aux capacités de la gestion de ces stress par le bébé, et d'autre part à faire des parents les soignants principaux de leur enfants. Ce programme présente de bons résultats quant au développement de l'enfant à 9 et 12 mois, une réduction de la durée d'hospitalisation à la naissance (et donc de la séparation), et un meilleur lien d'attachement, primordial pour le développement comportemental, relationnel, cognitif et affectif futur de l'enfant. Il présente moins de preuve sur le développement à l'âge scolaire. Seuls 30 % des centres de néonatalogie français comprennent des professionnels certifiés Nidcap.
- pareillement, les programmes d'intervention précoce post-hospitalisation (Ibaip ou Top) semblent avoir un impact positif à plus long terme sur le développement des enfants nés prématurément.
- un effort de recherche doit être mené : en effet, les balances bénéfices immédiats / risques à long terme de certains médicaments utilisés en obstétrique et en néonatalogie ne sont pas suffisamment connus.
L'enquête Épipage 22(*) révèle l'insuffisante prise en charge des enfants nés prématurément à 5 ans et demi. Tous les nouveau-nés vulnérables et à risque de développer des TND ne sont pas suivis dans les réseaux de suivi périnatal, qui sont des réseaux de dépistage proposant un suivi jusqu'à l'âge de 7 ans. Faute de moyens, les enfants nés entre 35 et 36 semaines ne sont pas suivis par ces réseaux ; il arrive même fréquemment que seuls les enfants nés grand-prématurés (avant 32 SA) y soient suivis.
Recommandation n° 2 : Développer les réseaux de périnatalité d'aval dans toutes les régions et élargir le suivi à tous les enfants nés avant 37 semaines d'aménorrhée
• L'existence avérée de TND dans la fratrie
La présence d'un trouble du neuro-développement chez l'un des parents ou dans la fratrie est un facteur de risque connu dans les troubles neuro-développementaux. Ainsi, la prévalence de l'autisme, d'1 % en population générale, est estimée autour de 20 % dans les fratries d'enfant autiste.
C'est pourquoi la Haute Autorité de santé classe les antécédents familiaux de trouble neuro-développemental sévère au 1er degré (frère, soeur ou parent) dans la catégorie des facteurs de haut risque de TND.
c) Des recommandations de bonnes pratiques maintenant largement acceptées
L'accompagnement des troubles autistiques a fait l'objet de débats extrêmement vifs. Depuis les années 1990, les pouvoirs publics ont été mis sous pression par les associations de parents qui s'inquiètent du retard pris par la France dans la prise en charge de l'autisme alors que les pays scandinaves et anglo-saxons ont radicalement changé leurs modes de prises en charge promouvant une approche éducative en lieu et place de la théorie psychogénétique. En 1995, l'autisme est reconnu comme un handicap et non plus comme une maladie. En 1996 un avis du Comité consultatif national d'Éthique (CCNE) va dans le même sens et observe un défaut de prise en charge et la situation dramatique à laquelle sont confrontées de la plupart des familles. Une analyse que le CCNE confirmera dix ans plus tard
La proposition de résolution du député Daniel Fasquelle, rejetée par l'Assemblée nationale en 2013, a sans doute marqué l'acmé de ces polémiques sur la prise en charge de l'autisme. Elle invitait le Gouvernement français à prendre « des mesures immédiates pour assurer que les recommandations de la Haute Autorité de santé de 2012 soient juridiquement contraignantes pour les professionnels qui travaillent avec des enfants autistes » et à « fermement condamner et interdire les pratiques psychanalytiques sous toutes leurs formes, dans la prise en charge de l'autisme ».
La Haute Autorité (HAS) a édité, depuis 2005, de nombreuses recommandations de bonnes pratiques relatives à l'ensemble des troubles du neuro-développement. Les recommandations de bonnes pratiques sont des propositions non impératives développées par la HAS pour aider le praticien et le patient à rechercher les soins les plus appropriés dans des circonstances cliniques données.
• Les recommandations de bonnes pratiques sur les troubles du spectre autistique.
Les premières recommandations relatives à l'autisme ont été éditées par la HAS en 2005 et contribuent à faire évoluer les modalités de prise en charge des personnes souffrant de troubles du spectre autistique. Elles ont été actualisées en 2012 puis en 2018, dans un document intitulé « repérage et diagnostic chez l'enfant et l'adolescent ». Ces recommandations et ces évolutions des modalités de prise en charge ne suffisent pas à étendre toutes les polémiques.
• Les recommandations de bonnes pratiques sur les troubles du neuro-développement ont été éditées en février 2020 avec le concours de la société française de néonatalogie.
Elles visent à harmoniser les pratiques de repérage en fonction des facteurs de risques (modérés ou hauts) et précisent le contenu de la consultation spécialisée en neuro-développement et les orientations à établir en fonction des troubles repérés. Elles insistent également sur les conditions de l'annonce des résultats aux familles et sur leur information. En vertu de ce document, la période d'attente d'un diagnostic ne doit pas être une période « perdue » : les interventions doivent débuter dès les premiers signes d'alerte.
• Les recommandations de bonnes pratiques sur la prise en charge des troubles du développement intellectuel
Le premier volet, paru en septembre 2022, fournit des repères et une définition du TDI. Il comprend des éléments sur la collaboration entre les professionnels et la famille. Le second volet paraîtra prochainement et portera sur la scolarisation et l'emploi.
• Les recommandations de bonnes pratiques sur le TDAH
La HAS a publié en 2015 des recommandations sur le repérage et la conduite à tenir par le médecin de premier recours devant un enfant ou un adolescent susceptible de présenter un TDAH. Puis en 2021 une note de cadrage, à destination des spécialistes, sur le diagnostic et la prise en charge des enfants et adolescents présentant un trouble du neuro-développement ou un TDAH.
De nouvelles recommandations de bonnes pratiques devraient paraître à l'été 2023. Elles réétudieront les liens entre thérapeutique médicamenteuse et non médicamenteuse.
En 2023, la question du respect des bonnes pratiques de la HAS par les professionnels en charge des personnes souffrant de TSA et de TND est encore une question très sensible.
Aucun des professionnels de santé auditionnés par notre mission d'information n'a fait état de fortes dissensions au sujet de la prise en charge des troubles du neuro-développement. Tous ont dit suivre les recommandations de la HAS. Pourtant, plusieurs acteurs, dont les associations de parents et des professionnels de santé, dénoncent encore des soins administrés dans certaines structures ou par certains professionnels libéraux qui ne seraient pas conformes aux recommandations de bonnes pratiques. Pareillement, et même si les conflits sur la prise en charge des troubles neuro-développementaux nous ont semblé être en voie de régulation, certains professionnels se sentent encore stigmatisés.
La délégation interministérielle et les responsables des centres d'expertise auditionnés nous ont fait part de leur préoccupation quant au non-respect des recommandations de bonnes pratiques par tous les professionnels intervenant auprès des personnes avec suspicion ou trouble du neuro-développement avéré. Cette préoccupation s'est d'ailleurs traduite par la mention du respect de ces bonnes pratiques dans l'arrêté du 16 avril 2019 relatif au contrat type entre professionnels de santé et la structure désignée par l'agence régionale de santé (plateforme de coordination et d'orientation, ou PCO) pour l'accompagnement des enfants présentant des troubles du neuro-développement : « le professionnel libéral s'engage à respecter les recommandations de bonnes pratiques établies par la Haute Autorité de Santé (HAS) ».
En parallèle de la question de l'application des recommandations de bonnes pratiques élaborées par la HAS, toutes les personnes auditionnées travaillant dans le champ des troubles neuro-développementaux, qu'ils soient personnel soignant, scolaire, ou administratif, ont pointé les difficultés à prendre correctement en charge les patients, faute de formation des professionnels (qui souhaiteraient se former mais ne le peuvent pas, par manque de temps ou de moyens) et faute de personnels suffisamment nombreux pour appliquer effectivement les recommandations de bonnes pratiques.
2. Des instruments de mesure limités
Outre un objectif de compréhension des mécanismes biologiques associés aux troubles du neuro-développement, la structuration de la recherche académique devrait aussi avoir pour objectif de fournir des données sur l'épidémiologie et la prévalence des TND. Il est en effet frappant de constater la pauvreté de données disponibles sur la situation française. Interrogés sur l'épidémiologie ou la prévalence des TND, tous nos interlocuteurs ont répondu par le biais d'une transposition des études internationales à la situation démographique française.
Cette situation n'est malheureusement pas isolée dans le domaine des politiques d'autonomie ou de la santé mentale. Elle est dommageable car elle provoque des retards dans l'évaluation des besoins à satisfaire, leur connaissance étant subordonnée à des études menées à l'étranger, et retarde ainsi, sans aucun doute, la prise en charge de ces troubles.
a) L'absence de données épidémiologiques pertinentes en France
Dès le premier plan autisme de 2005, cette question de l'épidémiologie était mise en avant. Il semble que les différentes alertes à ce sujet n'aient pas porté leurs fruits. Il n'existe en effet à ce jour aucune enquête épidémiologique nationale sur les troubles neuro-développementaux. Ce défaut n'est pas propre au seul champ des TND. La première proposition de la mission d'information sénatoriale sur la situation de la psychiatrie des mineurs en France3(*) (avril 2017) consistait à « soutenir la recherche en épidémiologie afin d'acquérir une connaissance plus fine de la population des mineurs touchés par des troubles psychiatriques ».
Les principales études françaises disponibles, toutes parcellaires, sont les suivantes :
- l'enquête Épipage 2 (étude épidémiologique sur les petits âges gestationnels) est une étude nationale destinée à mieux connaître le devenir des enfants prématurés. Cette étude a été lancée le 28 mars 2011 par des chercheurs de l'Inserm et les équipes médicales de santé publique et de recherche de 25 régions françaises. Elle porte sur les enfants nés entre 22 et 34 semaines d'aménorrhée. Ces enfants sont suivis de la naissance jusqu'à l'âge de 13 ans. Cette étude fait suite à l'étude Epipage 1, menée sur l'ensemble des enfants nés grands prématurés dans neuf régions de France à partir de 1997 ;
- les deux registres français des handicaps de l'enfant, qui couvrent les départements de la Haute-Garonne pour l'un, de l'Isère et des deux Savoies pour l'autre, ont pour mission un enregistrement systématique des enfants présentant un trouble du spectre autistique. L'évolution de ces deux registres indiquent une augmentation des diagnostics de TSA entre 1995-1997 et 2007-2009 chez les enfants de 8 ans, avec une prévalence de 8 à 10 enfants / 1 000 pour les natifs de 2010.
- la cohorte Elena : pour ce projet de recherche, 900 enfants ayant un diagnostic formel de trouble du spectre autistique ont été recrutés entre 2013 et 2019 dans neufs régions. La cohorte comprend 83 % de garçons et 17 % de filles. 30 % des enfants ont une déficience intellectuelle sévère à modérée et 70 % ont une déficience intellectuelle légère ou n'ont pas de déficience intellectuelle. Leur suivi s'achèvera en 2025. Les objectifs principaux de l'étude sont d'identifier les phénotypes et trajectoires développementales du TSA, d'identifier les déterminants du TSA aux plans clinique, biologique et environnemental, d'identifier des marqueurs cliniques et biologiques du TSA et les facteurs de risques environnementaux. Des études médico-économiques sont également prévues pour estimer les coûts des prises en charge, le reste à charge pour les familles et étudier les inégalités sociales de santé ;
- une étude a également été menée pour estimer la prévalence des TSA à partir du recours aux soins dans le système national des données de santé entre 2010 et 2017. Cette étude portait sur les troubles envahissants du comportement (l'ancienne catégorie nosographique englobant l'autisme dans la précédente version du DSM) ;
- la stratégie autisme a lancé un projet ambitieux avec la cohorte Marianne qui vise à comparer le développement de la naissance à 6 ans chez les enfants présentant un TND d'une part et les enfants neurotypiques d'autre part. Elle permettra aussi de décrire l'accès et le parcours de soins des cas de TSA et TND et les modalités de prise en charge. L'étude vise également à identifier les facteurs de risque prénataux et périnataux des TND liés à l'exposome externe (santé et mode de vie des parents, catégorie socio-économique, régime alimentaire et prise de médicaments par la mère pendant la grossesse, complications éventuelles lors de la grossesse et de l'accouchement...).
Toutefois, pour intéressantes qu'elles soient, l'ensemble de ces études ne permet pas un suivi global.
b) Des données à exploiter pour mieux appréhender l'épidémiologie des troubles du neuro-développement
Le caractère limité des informations disponibles est dommageable, cette situation ne permet pas de disposer d'une vision consolidée et susceptible d'être suivie dans le temps de la prévalence des TND. Cette situation est même susceptible de faire reposer la construction des actions en direction des TND sur des bases incomplètes et d'induire ainsi des problèmes de dimensionnement de l'action publique.
À titre d'exemple, les données épidémiologiques qui sont disponibles sur les pages stratégie autisme du site handicap.gouv.fr font apparaître les chiffres suivants : les troubles du neuro-développement touchent 5 % de la population, soit environ 35 000 naissances par an, selon la Haute Autorité de santé. Les troubles du spectre de l'autisme (TSA) représentent, eux, entre 0,9 % et 1,2 % des naissances, soit environ 7 500 nouveau-nés chaque année. La HAS estime donc qu'environ 100 000 jeunes de moins de 20 ans et près de 600 000 adultes sont autistes en France.
Les données de prévalence des différents TND sont quant à eux présentés comme en constante augmentation :
- TSA : 1 % en population générale ;
- TDAH : 5 % des enfants et adolescents, 2,5% des adultes ;
- dyslexie : 5 à 17 % des enfants en âge d'être scolarisés ;
- trouble développemental de la coordination (anciennement appelé dyspraxie) : jusqu'à 6 % en population générale ;
TDI : environ 1 % en population générale.
Auditionnée par l'Assemblée nationale, la déléguée interministérielle Claire Compagnon a rappelé le manque de données et la nécessité de disposer de chiffres consolidés. Elle a indiqué s'être adressée à un groupe d'épidémiologistes pour disposer d'un point sur les données internationales de prévalence de ces troubles du neuro-développement. Selon les dernières études internationales, un enfant sur six présente des troubles du neuro-développement, soit 18% des naissances annuelles. Pour les troubles du spectre autistique les chiffres habituellement avancés sont de 700 000 personnes (dont 100 000 enfants) mais les données récentes laissent penser que le taux est plus proche de 2 % des naissances, soit un doublement du nombre de cas à prendre en charge.
Lors de la même audition, Claire Compagnon a indiqué que : « les troubles qui augmentent le plus sont les TSA, l'autisme et les TDAH. Sans doute, les meilleurs diagnostics et repérages expliquent ces augmentations. Les scientifiques disent ces éléments contextuels insuffisants pour expliquer une telle augmentation de prévalence et qu'il y a donc, sans que nous en ayons les certitudes, d'autres facteurs liés à nos modes de vie, à notre alimentation, à des choix de vie. »
Elle a conclu en soulignant : « Quand on réfléchit à une politique publique, il est important de disposer d'éléments scientifiques relatifs à ces troubles, de savoir ce dont nous disposons et ce dont nous ne disposons pas. Les chiffres sont abyssaux ».
Au-delà des chiffres relatifs à la prévalence, les données relatives à la prise en charge pourraient également faire l'objet d'une consolidation et d'une exploitation. Cela pourrait notamment être le cas :
- des données des Maison Départementale pour les Personnes Handicapées (MDPH) ;
- des rapports d'activité harmonisés, édités par les Centres d'action médico-social précoce (CAMSP), qui ne sont pas exploités au plan national. Ces données fourniraient des renseignements pourtant utiles à la fois sur la prévalence des troubles et sur leur prise en charge ;
- des données relatives à l'activité des Plateformes de coordination et d'orientation (PCO). Cette activité est mesurée chaque trimestre et recueillie sur la plateforme gouvernementale symbiose. Néanmoins, selon les associations de parents d'enfants TDAH ou autistes, cette plateforme n'est renseignée que par un tiers des PCO existantes. Cette base concernait jusqu'au printemps 2022 quatre indicateurs seulement (nombre de demande reçues, nombre d parcours validés, nombre d'enfants bénéficiant d'au moins un forfait et nombre de forfaits d'intervention précoce validés au total). Depuis, de nouveaux indicateurs ont été introduits et pourraient rassembler les diagnostics de l'ensemble des TND en vue d'une visibilité épidémiologique pour chaque région. La comorbidité entre TND entrave néanmoins ce recueil épidémiologique.
Recommandation n° 3 : Élaborer une politique de recueil des données. Les données relatives à la prévalence sont extrapolées à partir d'études internationales, les données des Maison départementale pour les personnes handicapées (MDPH), des Centre d'action médico-sociale précoce (CAMSP) ou encore des services du ministère de l'éducation nationale sont peu ou pas exploitées. Une politique de recueil des données est indispensable pour dimensionner cette politique à la hauteur des besoins et suivre les parcours.
B. UN MODÈLE DE PRISE EN CHARGE IDENTIFIÉ MAIS À LA VOLUMÉTRIE TROP FAIBLE
Les plans autisme et la stratégie nationale pour l'autisme au sein des troubles du neuro-développement ont permis de faire émerger un modèle de prise en charge. Ce modèle repose sur un triptyque précoce (repérage, diagnostic, intervention) qui fait aujourd'hui consensus.
Sa mise en oeuvre a souffert de carences persistantes jusqu'en 2017. Cette situation, soulignée par la Cour des comptes4(*), a trouvé une réponse organisationnelle dans la stratégie 2017-2022 avec la création des plateformes de coordination et d'orientation (PCO) et du forfait d'intervention précoce.
L'objectif affiché par le Gouvernement est d'étendre une stratégie conçue pour une meilleure prise en charge des troubles du spectre de l'autisme vers l'ensemble des troubles du neuro-développement. Elle se heurte à deux difficultés.
Premièrement, la mise en adéquation des moyens avec ce nouvel objectif est une question centrale. Cet ajustement est complexe du fait de l'absence de données détaillées relatives à la population à prendre en charge. Le modèle d'organisation et de prise en charge tel qu'il a progressivement émergé au fil des plans autisme et de la stratégie 2017-2022 répond dans ses principes aux objectifs d'extension affichés par le Gouvernement. Toutefois, les difficultés qu'ils rencontrent (volumétrie des personnes prises en charge par les PCO, prise en charge en aval des PCO par exemple) seront exacerbées par l'extension à l'ensemble des TND.
Deuxièmement, cette évolution ne peut pas se limiter à la mise en commun d'outils transversaux, la question de l'adaptation des prises en charge des spécificités de chaque TND doit également être appréhendée. La logique de mutualisation qui doit permettre un effet de levier indispensable dans la structuration du repérage et du diagnostic doit être complétées par des solutions de prise en charge adaptées. La question du déploiement des PCO ouvertes aux 7-12 ans est alors cruciale car si le repérage et le diagnostic peuvent être réalisés très tôt (dès 18-24 mois) pour les personnes souffrant de TSA, ce n'est pas le cas pour tous les TND.
1. Les plateformes de coordination et d'orientation (PCO) : un socle à renforcer
La création des plateformes de coordination et d'orientation (PCO) est une réponse aux difficultés rencontrées par les trois premiers plans autisme pour mettre en oeuvre des interventions précoces. Les PCO doivent permettre une intervention précoce et contribuer à structurer un parcours de prise en charge selon la logique du tryptique précoce.
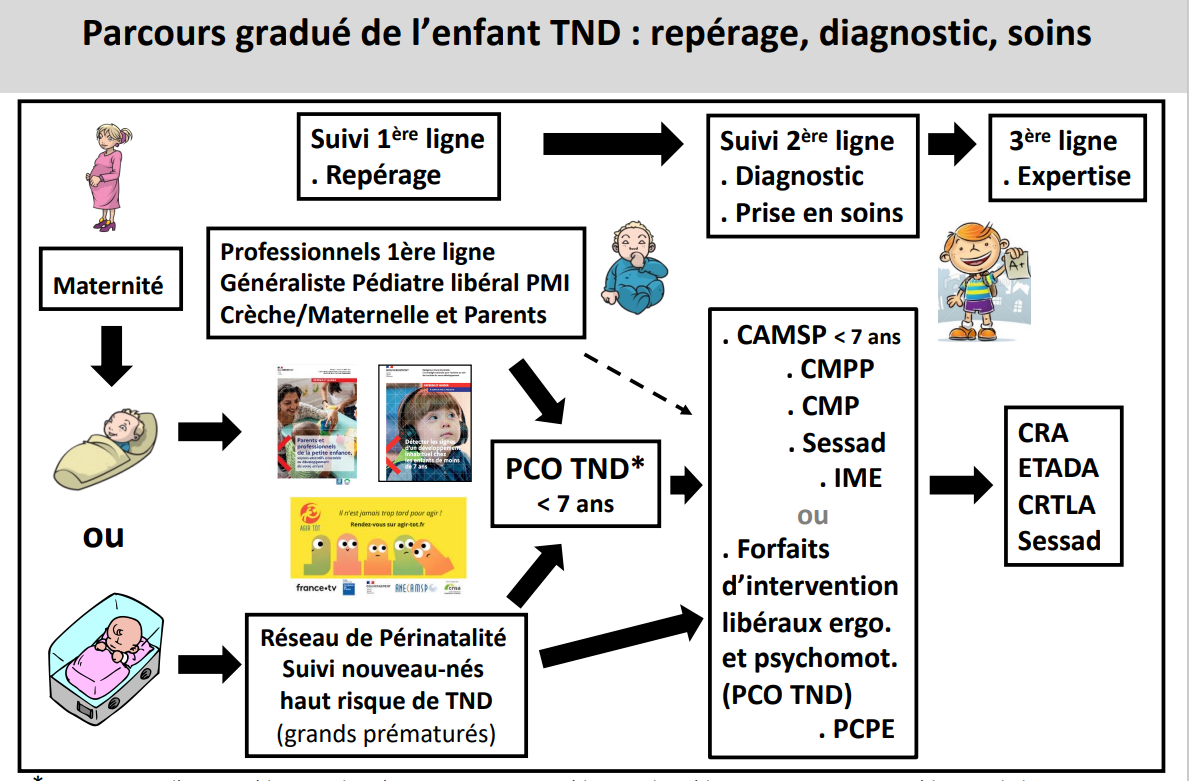
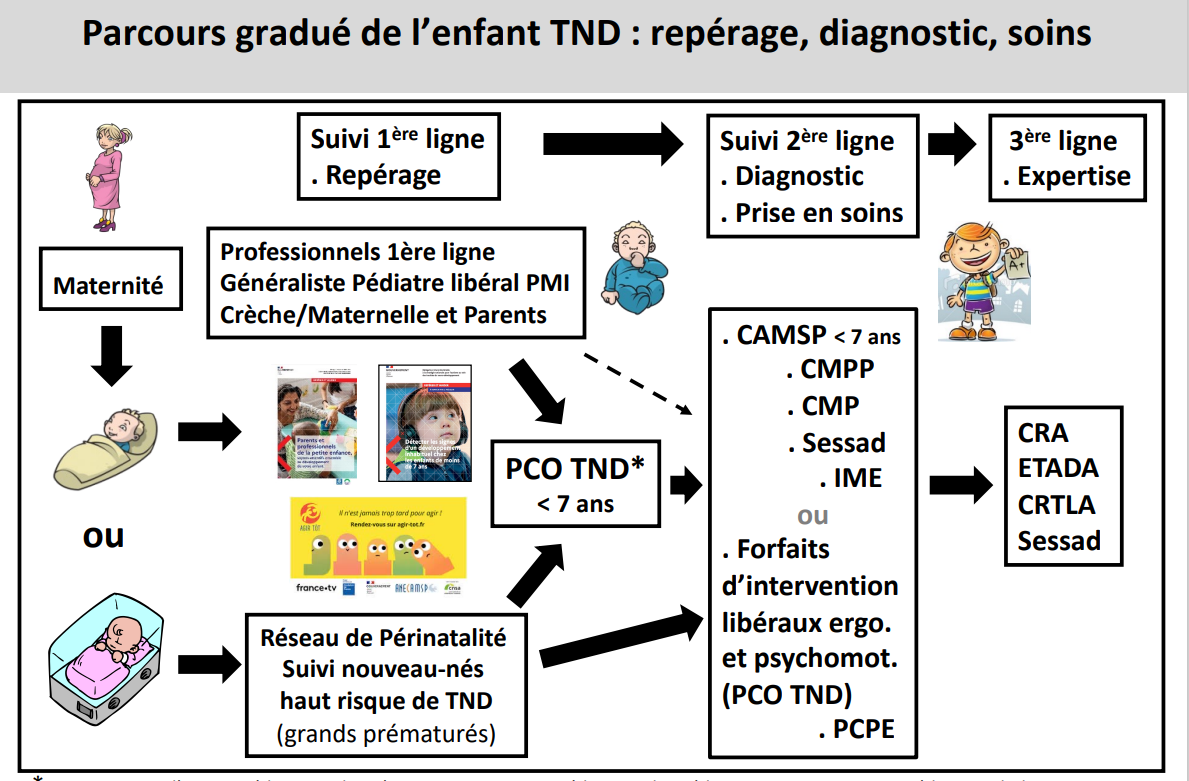
a) Les PCO, de quoi parle-t-on ?
Les PCO sont des entités départementales, mises en place par la stratégie nationale pour l'autisme au sein des troubles du neuro-développement, destinées à pallier les difficultés de prise en charge grâce à la mise en réseau des professionnels, à la fois libéraux et institutionnels. Une PCO est conçue pour articuler, à l'échelle d'un département, les professionnels de la première ligne et de la deuxième ligne et les différentes structures de la deuxième ligne, quel que soit leur mode d'exercice ou le type de structure. Une PCO n'a pas de personnalité juridique et n'est ni un établissement, ni un pôle ou un service supplémentaire. Il s'agit d'un modèle inédit qui réunit et lie plusieurs acteurs autour d'une convention constitutive les obligeant à structurer et organiser l'accompagnement de l'enfant.
Les PCO ont pour objectif de permettre une intervention pluridisciplinaire coordonnée immédiate dès le repérage des premières difficultés chez le jeune enfant, sans attendre un diagnostic stabilisé. La PCO a vocation à mettre en oeuvre un parcours coordonné de bilans et d'interventions précoces. Quand les difficultés de l'enfant et les besoins de la famille nécessitent de solliciter des professions de santé non conventionnés avec l'assurance maladie (ergothérapeutes, psychologues et psychomotriciens), la plateforme peut déclencher le forfait d'intervention précoce.
Les plateformes permettent à la fois le repérage, l'intervention précoce et le diagnostic :
- elles favorisent le repérage car elles sensibilisent les lignes 1 aux signes avant-coureurs des TND et proposent des formations ouvertes vers les professionnels au contact des jeunes enfants ;
- elles favorisent le parcours diagnostique en mobilisant les réseaux de professionnels et en agrégeant les résultats des bilans permettant d'aboutir à un diagnostic ferme ;
- elles se coordonnent avec les plateformes de diagnostic autisme de proximité - qui résultent du troisième plan autisme 2013-2017 - instaurant une facilité diagnostique de l'autisme et contribuant au diagnostic différentiel ;
- elles proposent de plus en plus de guidance parentale via le soutien d'une dynamique co-portée par la famille et favorisent la mise en oeuvre des compensations en l'accompagnant dans les démarches engagées en direction des MPDH.
Les enfants sont adressés aux PCO par les médecins généralistes, les médecins de PMI ou les médecins spécialistes (psychiatres, pédopsychiatres). D'autres adresseurs sont identifiés dans des proportions moindres comme les médecins de crèche, les médecins scolaires, les centres d'action médico-sociale précoce (CAMSP).
|
Âge de diagnostic d'après la littérature scientifique |
Âge moyen de diagnostic dans les PCO |
|
|
TSA |
2 ans |
4 ans et 2 mois |
|
TDI |
3 ans |
4 ans et 5 mois |
|
TDAH |
5 ans |
5 ans et 4 mois |
Source : audition de Mme Claire Compagnon du 8 février 2023
Le schéma suivant résume les différentes phases de ce parcours :
Source : société française de néonatalogie
b) Les PCO rencontrent un franc succès mais butent sur l'engorgement des structures d'aval
- Une articulation fonctionnelle et efficace entre les PCO 0-6 ans et les CAMSP
Depuis 2023, la couverture départementale des PCO 0-6 ans est assurée à 100 %, c'est-à-dire que chaque département dispose de sa PCO.
Du fait de la similitude des publics des Centres d'action médico-sociale précoce (CAMSP) et des PCO 0-6 ans, il existe un lien extrêmement fort entre ces deux structures ; en effet, 70 % à 80 % des PCO sont portées par des CAMSP, dans le cadre d'une dynamique territoriale impliquant de multiples partenariats.
Les CAMSP sont des structures médico-sociales, financées à 80 % par les agences régionales de santé et à 20 % par les départements, au titre de leurs compétences en matière de protection de l'enfance et de protection maternelle et infantile. Les équipes pluridisciplinaires des CAMSP prennent en charge, indépendamment de l'état d'avancement des dossiers MDPH, les enfants de 0 à 6 ans présentant des difficultés de développement ou des problématiques de handicap, afin de proposer un diagnostic, un traitement et des soins de rééducation.
Dans les faits, les enfants rencontrant des difficultés avant leurs 3 ans continuent d'être orientés prioritairement vers les CAMSP, que ce soit par les PCO ou par les services de néonatalogie, de pédiatrie ou les réseaux de suivi périnataux. Mais l'ouverture des PCO a permis d'améliorer le repérage précoce des 3-6 ans, dont les troubles deviennent visibles à l'école maternelle et qui n'auraient pas pu être accueillis, faute de place, en CAMSP.
- Une articulation plus délicate avec les centres médico-psychologique (CMP) et les Centres médico-psycho-pédagogiques (CMPP), qui sera problématique pour le déploiement des PCO 7-12 ans (seules 18 PCO 7-12 ans sont ouvertes sur l'ensemble du territoire).
Si les CAMSP étaient les structures de base naturelles pour la mise en place des PCO 0-6 ans, des interrogations subsistent quant aux structures qui vont pouvoir initier l'ouverture des PCO 7-12 ans. Ces dernières sont pour le moment au nombre de 18. S'il parait naturel qu'au sein d'un même département, la même structure chapeaute à la fois la PCO 0-6ans et la PCO 7-12 ans, les CAMSP ont peu d'expertise quant aux enfants entre 7 et 12 ans. Les CMP et les CMPP plus habitués à prendre en charge cette tranche d'âge, semblent pour la plupart, détachés et désintéressés par l'ouverture des PCO 7-12 ans. Or, la réussite de la poursuite d'une stratégie ouverte à tous les TND doit réussir le maillage territorial de ces PCO 7-12 ans qui prennent un charge un public plutôt atteint de TDAH ou de troubles Dys. La recherche de partenaires structurés, compétents sera donc un enjeu majeur de la prochaine stratégie.
Enfin, l'extension des PCO sur la tranche d'âge des 7-12 ans nécessitera une vigilance accrue quant à l'articulation avec l'Éducation nationale. Ces nouvelles interactions constituent l'un des plus importants enjeux de la poursuite du dépistage et de la prise en charge précoces.
- La mise en place des PCO se heurte frontalement à la question des insuffisances de la « deuxième ligne »
Dès 2018, l'association nationale des équipes contribuant à l'action médico-sociale précoce (Anecamsp) a souhaité que la création des PCO s'accompagne d'une hausse des moyens budgétaire dédiés au CAMSP, eu égard aux délais d'attente pour intégrer un CAMSP. Mais le « rebasage » des CAMSP n'a pas été à la hauteur des besoins exprimés. Geneviève Laurent, présidente de l'Anecamsp le reconnait, elle aussi : « Les PCO sont débordées et n'arrivent plus à coordonner tous les dossiers. Le libéral n'arrive pas à répondre aux demandes. Et les PCO n'arrivent pas à se décharger sur les lignes 2 saturées ».
« Les PCO butent, comme les structures qui leur préexistaient, sur le manque de professionnels disponibles pour réaliser les bilans et prendre les enfants en soin » a regretté le Dr Jean Chambry, président de la société française de psychiatrie de l'enfant et de l'adolescent. Le Dr Amandine Buffière, présidente de la Fédération des CMPP, a également insisté sur la saturation de certaines PCO, et des CMPP : « Nous n'avons pas les moyens suffisants pour assurer le suivi, les orthophonistes et les psychomotriciens quittent nos structures dans lesquelles ils sont très mal rémunérés. Nous manquons de certains professionnels pour faire le diagnostic de certains troubles. Nous n'avons pas de neuropsychologue ou trop peu, pas d'éducateur et plus assez de pédopsychiatres ».
Le déficit des structures d'aval, qu'il s'agisse des Services d'éducation spéciale et de soins à domicile (Sessad), des Instituts Médico-Éducatifs (IME), des CMP ou des CMPP semble être le problème le plus sérieux auquel les PCO sont confrontées. La grande majorité des CAMSP, CMPP et CMP affichent des listes d'attente qui se comptent en mois, voire en années. Pour obtenir une place en IME, les délais d'attente sont de 2 à 7 ans.
Recommandation n° 4 : Achever le déploiement des PCO, notamment pour les 7-12 ans et renforcer leurs moyens pour tenir compte de la prévalence des TND. Le modèle des PCO doit être pérennisé et sa volumétrie adaptée à la prévalence des TND. Certains acteurs estiment qu'il faudrait doubler la capacité des PCO 0-6 ans. .
2. Le forfait d'intervention précoce : un levier pour agir rapidement
Diagnostiquer ne sert à rien, si la prise en charge ne peut pas être mise en oeuvre derrière. Cette prise en charge se heurte à deux obstacles : un obstacle financier (avec une problématique de reste à charge importante) et un autre obstacle qui est celui de la disponibilité des professionnels et de leur démographie.
Le parcours de bilan et d'intervention précoce prescrit par le médecin traitant de l'enfant est organisé par la plateforme de coordination et d'orientation (PCO). Elle peut proposer aux familles le recours à des structures spécialisées ou à des professionnels libéraux conventionnés ou non avec l'assurance maladie. Quand les difficultés de l'enfant et les besoins de la famille nécessitent une intervention rapide des ergothérapeutes, psychologues et psychomotriciens, la plateforme peut déclencher le forfait d'intervention précoce, versé pendant un an, prolongé de six mois si nécessaire. Il est financé sur l'objectif national de dépenses d'assurance maladie (Ondam).
a) Le forfait d'intervention précoce : une prise en charge en ville
L'objectif de ce forfait précoce est d'identifier, le plus tôt possible, les troubles du neuro-développement afin d'initier, pour les enfants de 0 à 7 ans, une intervention adaptée pour favoriser leur développement et limiter les sur-handicaps. Il introduit une novation importante puisque les actes des professionnels libéraux nécessaires pour les bilans et interventions précoces sont désormais pris en charge pour la première année d'intervention, avant toute démarche auprès de la MDPH.
Cette évolution permet une intervention plus rapide en aval du diagnostic sans attendre qu'une place se libère dans une structure médico-sociale à même de prendre en charge l'enfant. Il permet de réduire un délai qui peut s'avérer très préjudiciable entre la pose du diagnostic et la prise en charge.
Il est important de souligner que les modalités de collaboration du professionnel libéral à cette intervention précoce sont organisées par la plateforme et non pas par les parents.
Les prestations visées par le forfait sont :
- pour les ergothérapeutes : une évaluation pour déterminer les besoins des enfants dans la réalisation des activités de la vie quotidienne en lien avec leur développement sensori-moteur, sensoriel et cognitif et, si nécessaire, des interventions pour répondre aux besoins ainsi constatés et agir sur l'environnement des enfants ;
- pour les psychomotriciens : un bilan psychomoteur comportant notamment un examen du développement sensorimoteur et neuro-moteur, et, si nécessaire, des interventions relatives aux perturbations constatées ;
- pour les psychologues : une évaluation qualitative et quantitative des compétences développementales de l'enfant, si nécessaire, des tests neuropsychologiques complémentaires ciblant des secteurs spécifiques du développement cognitif et socio-communicationnel et si nécessaire un programme individualisé d'intervention fonctionnelle sur la base de l'évaluation initiale.
Depuis leur création, 27 000 forfaits d'intervention précoce ont été versés aux professionnels libéraux concernés (ergothérapeutes, psychomotriciens, psychologues) pour 23 000 enfants, en complément des interventions effectuées en structures de deuxième ligne. La durée d'attribution du forfait a été étendue une première fois de 12 à 18 mois, puis en 2021 à 24 mois. Le montant du forfait s'élève à 1 500 euros pour un bilan et 35 heures d'interventions des ergothérapeutes et des psychomotriciens.
Initialement prévu pour les enfants de 0 à 6 ans, le bénéfice du forfait d'intervention précoce a été étendu aux enfants jusqu'à 12 ans révolu, en 2021.
Recommandation n° 5 : Élargir la solvabilisation de l'accès à des professionnels de santé libéraux face au problème de prise en charge en aval des PCO rencontrées par les familles. Cet élargissement peut passer, dans un premier temps par un élargissement du forfait d'intervention (montant, durée, bénéficiaires) mais la pérennisation de cet accès nécessitera une négociation conventionnelle entre l'assurance maladie et ces professionnels (ergothérapeuthes, psychomotriciens).
b) Un succès entaché par le manque de professionnels disponibles
Le contenu de ce forfait fait l'objet d'un encadrement réglementaire. L'arrêté du 16 avril 2019 relatif au contrat type pour les professionnels de santé mentionnés aux articles L. 4331-1 et L. 4332-1 du code de la santé publique et les psychologues pris en application de l'article L. 2135-1 du code de la santé publique, publié au Journal officiel du 27 avril de la même année, reproduit en partie ci-apès, fixe les modalités du conventionnement, de l'intervention et de la rémunération des psychologues, psychomotriciens et ergothérapeutes libéraux. Il présente le contrat-type qui doit régir ces interventions en précisant les modalités de collaboration de ces professionnels libéraux au parcours de bilan et intervention précoce organisé par les plateformes d'orientation et de coordination.
Arrêté du 16 avril 2019 relatif au contrat type entre professionnels de santé mentionnés aux articles L. 4331-1 (Ergothérapeutes) et L. 4332-1 (Psychomotriciens) du code de la santé publique et psychologues et la structure désignée par l'agence régionale de santé pour la mise en oeuvre du parcours de bilan et d'intervention précoce pour l'accompagnement des enfants présentant des troubles du neuro-développement Modifié par Arrêté du 24 août 2021 (Extraits)
3. Modalités d'exercice du professionnel libéral
Le professionnel libéral s'engage à respecter les recommandations de bonnes pratiques établies par la Haute Autorité de Santé (HAS) (cf. annexe n° 1) ainsi que les principes généraux exposés à l'article L. 1111-2 du code de la santé publique.
Il s'engage également à l'utilisation des outils recommandés par la HAS ou validés scientifiquement et étalonnés. Une liste non exhaustive est, à titre indicatif, établie en annexe n° 2 de ce contrat. Cette liste sera amenée à être réactualisée périodiquement en fonction de l'évolution des recommandations et des outils et plus généralement de l'évolution des connaissances scientifiques.[...]
Le professionnel libéral transmet le compte-rendu d'évaluation ou de bilan à la plateforme, à la famille et au médecin traitant de l'enfant ou au médecin désigné par la famille et, le cas échéant, toujours avec l'accord de la famille, aux autres professionnels et auxiliaires de santé déjà en charge de l'enfant. Il propose, si nécessaire, un calendrier d'interventions précoces, compatible avec la durée de prise en charge par l'assurance maladie.
Le professionnel libéral participe aux réunions d'équipes pluri-professionnelles organisées par la plateforme autour de la situation des enfants pour lesquels il intervient, afin d'élaborer un diagnostic fonctionnel et de contribuer au diagnostic nosographique et, le cas échéant, d'adapter le projet personnalisé d'interventions du parcours de bilan et intervention précoce de l'enfant.
Il transmet, au moins une fois tous les trois mois, le compte-rendu quantitatifs et qualitatifs des interventions qu'il réalise, à la plateforme, à la famille et au médecin traitant de l'enfant ou au médecin désigné par la famille. Les ergothérapeutes, psychomotriciens et psychologues peuvent s'appuyer sur les modèles de compte-rendu figurant en annexe n° 3.
Le professionnel libéral peut participer aux formations organisées à l'initiative de la plateforme autour de l'application des recommandations de bonnes pratiques, du développement des connaissances sur les troubles du neuro-développement et de l'amélioration des parcours des personnes. La plateforme veille, s'agissant des ergothérapeutes et psychomotriciens, à la bonne articulation de ces formations avec le dispositif de développement professionnel continu (DPC) de ces professionnels de santé.[...]
6. Rémunération des prestations
Le professionnel libéral est rémunéré pour la séquence de prestations qu'il réalise par le versement par la plateforme d'un forfait versé par étapes : après réception du bilan ou de l'évaluation, et tous les trois mois après réception du compte-rendu d'intervention du professionnel.
Pour les ergothérapeutes et psychomotriciens, ce forfait s'élève à :
- 140 €, pour une évaluation par un ergothérapeute des besoins de l'enfant dans la réalisation des activités de la vie quotidienne en lien avec son développement sensori-moteur, sensoriel et cognitif ;
- 140 €, pour un bilan psychomoteur comportant un examen du développement sensorimoteur ;
- 1 500 €, pour une évaluation par un ergothérapeute et une séquence d'interventions précoces d'un ergothérapeutes à prescrire dans le délai compris entre la réalisation de l'évaluation et l'échéance des douze mois courant après la date du premier rendez-vous du parcours avec le professionnel libéral contribuant à cette évaluation ;
- 1 500 €, pour un bilan psychomoteur et une séquence d'interventions précoces d'un psychomotricien à prescrire dans le délai compris entre la réalisation du bilan et l'échéance des douze mois courant après la date du premier rendez-vous du parcours avec le professionnel libéral contribuant à ce bilan ;
Le forfait "bilan et interventions précoces", s'appliquant aux ergothérapeutes, psychomotriciens comprend la partie bilan ou évaluation et un minimum de 35 séances d'interventions de 45 minutes, à réaliser sur cette période de douze mois.
Conformément à l'arrêté du 10 mars 2021 relatif à la définition de l'expertise spécifique des psychologues, le psychologue peut être saisi au cours du parcours de bilan et d'intervention précoce d'un enfant par le médecin coordonnateur de la plateforme pour faire une première évaluation ou une évaluation complémentaire ou pour intervenir auprès de l'enfant. Selon la date de la saisine et la nature des difficultés de l'enfant, la plateforme peut déclencher un forfait de :
- 120 €, pour une évaluation qualitative et quantitative des compétences développementales de l'enfant par un psychologue ; cette évaluation correspond à un premier entretien d'évaluation cognitive, ou à un complément d'évaluation quantitative et qualitative ciblant un secteur spécifique du développement cognitif et socio-communicationnel (mémoire, fonctions exécutives)
- 300 €, pour une évaluation qualitative et quantitative des compétences développementales de l'enfant par un psychologue incluant des tests neuropsychologiques complémentaires ciblant des secteurs spécifiques du développement cognitif et socio-communicationnel ;
- 513 €, pour une séquence d'interventions précoces de 12 séances minimum de 45 minutes chacune, renouvelable sur prescription de la plateforme dans un délai de douze mois courant après la date du premier rendez-vous de la première séquence d'intervention ;
- 1 500 €, pour une séquence d'interventions précoces d'un minimum de 35 séances de 45 minutes chacune à prescrire dans le délai compris entre la réalisation du bilan et l'échéance des douze mois courant après la date du premier rendez-vous du parcours avec le professionnel libéral contribuant à ce bilan ;
Le nombre, la durée et la fréquence des séances de chacun des professionnels (ergothérapeutes, psychomotriciens et psychologues) pourront varier pour s'adapter aux besoins et capacités de l'enfant et correspondre aux recommandations de bonnes pratiques. Dans ce cas, les comptes rendus spécifient à la plateforme la quotité de temps retenu et la fréquence des séances.
Cette contractualisation avec les professionnels libéraux (orthophonistes, kinésithérapeutes, ergothérapeutes, psychologues) constitue une difficulté majeure car le forfait est peu attractif et exclut tout dépassement d'honoraires pour les professionnels. Cette difficulté concerne tout particulièrement l'Île-de-France, où la moyenne des contractualisations avec les libéraux se situe entre 80 et 100 libéraux maximum par plateforme. Les PCO ont dû redoubler d'ingéniosité pour contractualiser avec des professionnels libéraux habitués à une rémunération à l'acte. Face à leurs hésitations à s'engager dans cette contractualisation, les PCO ont du déployer toute une palette d'incitations complémentaires : prêt de locaux, prêts de matériel de test, participation gracieuse aux formations organisées, supervision et travail collectif de synthèse.
c) L'épineuse question de la formation des professionnels de santé
La question de la formation des professionnels irrigue toute la problématique de la prise en charge des TND.
Cette problématique touche l'ensemble des professionnels susceptibles d'avoir à prendre en charge une personne, enfant ou adulte, atteinte d'un TND. Elle concerne donc aussi bien les professionnels de santé, les personnels du secteur médico-social, ceux en charge de la petite enfance, que les personnels de l'Éducation nationale.
Dans le domaine des professions de santé, la difficulté est double. Il y a d'abord un problème démographique. Les personnels formés ne sont pas en nombre suffisant pour faire face aux besoins. Les médecins spécialistes de ces troubles sont peu nombreux et mal répartis sur le territoire, de sorte que les délais d'attente peuvent atteindre dix-huit mois pour obtenir un premier rendez-vous, et deux ans pour un diagnostic. Il en résulte que l'accompagnement par les spécialistes disponibles est extrêmement coûteux, en temps et en kilomètres, parfois jusqu'à l'étranger. Les numerus clausus applicables à plusieurs professions ont pour effet de créer des goulots d'étranglement. Cette question n'est pas propre à la prise en charge des TND mais elle impacte plus fortement ce secteur qui n'est pas forcément le plus attractif pour les professionnels.
Il y a ensuite la question du contenu de la formation, qu'elle soit initiale ou continue. Sur ce point, les promoteurs de la stratégie autisme et TND aboutissent à un constat d'échec. Les associations aussi. Le collectif autisme souligne que, malgré ses demandes, il a été impossible d'obtenir une refonte des formations des professionnels nécessaires à la prise en charge des personnes atteintes d'autisme.
Devant l'Assemblée nationale, lors de son audition précitée du 3 mai 2023 Claire Compagnon a confirmé ce constat d'échec dû à l'absence de leviers : « La formation universitaire relève évidemment des universités, avec le caractère sacro-saint de leur indépendance sur les contenus pédagogiques. Nous avons procédé avec elles à une analyse précise d'un certain nombre de diplômes universitaires sur nos sujets. Nous avons repéré les difficultés, en raison de théories peu pertinentes sur le plan scientifique, en termes de contenu et de pédagogie. Je vous invite, et ce serait d'une grande aide pour moi, à auditionner la ministre de l'enseignement supérieur et de la recherche. »
Malgré cette situation bloquée, la délégation interministérielle produit des contenus de formation destinés à tous les professionnels de santé - étudiants en médecine, mais aussi autres professions de santé. Elle travaille également à la formation des travailleurs sociaux qui relève pour partie de la compétence des régions, avec notamment les instituts régionaux de travail social, ainsi que sur d'autres types de métiers.
Recommandation n° 6 : Former (spécifiquement) les professionnels de santé. La mise en oeuvre de la stratégie se heurte à un problème de démographie et d'attractivité qui touche l'ensemble du secteur sanitaire et médico-social. Elle est confrontée à un problème plus spécifique qui est celui de la formation au repérage et à la prise en charge des TND.
II. UN TRAVAIL STRUCTUREL DOIT ÊTRE MENÉ POUR AMÉLIORER LA PRISE EN CHARGE AU-DELÀ DU TRIPTYQUE PRÉCOCE
Les plateformes et le forfait d'intervention ont permis d'apporter des solutions pour le repérage, le diagnostic et une première prise en charge. Ces solutions illustrent la priorité accordée à la situation des enfants selon une logique claire : celle de réduire l'intensité de leur handicap.
Ces réponses à des difficultés concrètes rencontrées par les familles constituent un point nodal dans la stratégie de prise en charge des troubles du neuro-développement. Toutefois, l'attention qui leur est apportée ne doit pas conduire à considérer comme secondaires d'autres thématiques par ailleurs incontournables pour assurer une prise en charge globale des personnes concernées. Parmi celles-ci, trois semblent prioritaires : le traitement des dossiers par les maisons départementales pour les personnes handicapées (MDPH) ; la scolarisation des enfants atteints de TND ; la prise en charge des adultes et le soutien apporté aux familles.
A. LES DOSSIERS D'INSTRUCTION DES MDPH DOIVENT ÊTRE SIMPLIFIÉS ET HOMOGÉNÉISÉS
Pour les personnes souffrant de handicap et leurs familles, la question de l'accès aux droits est primordiale et l'effectivité de la mise en oeuvre d'un droit compensatoire est vitale.
Dans le cas des enfants atteints de troubles du neuro-développement, la reconnaissance de leur handicap constitue un élément incontournable de leur prise en charge.
La création des PCO et du forfait d'intervention (cf. chapitre précédent) a certes permis de développer d'autres modalités de prise en charge mais celles-ci demeurent limitées dans le temps et, de toutes façons, ne couvrent pas l'intégralité des besoins. Une prise en charge dans la durée passe obligatoirement par le dépôt d'un dossier auprès d'une maison départementale pour les personnes handicapées (MDPH).
1. Un dossier d'instruction qui met les familles en difficulté
Il ressort clairement des auditions que le dossier d'instruction à remettre à la MDPH concentre les critiques des familles. Une consultation organisée par la délégation interministérielle5(*) confirme cette tendance. Les réponses des participants soulignent la complexité administrative d'une telle démarche et le découragement qu'elle entraine. In fine, plus de la moitié des personnes n'aurait pas accès à leurs droits soit par renoncement à la démarche, soit par incapacité à compléter le dossier.
Ces critiques exprimées par les familles portent à la fois sur la complexité du dossier et sur l'existence de pratiques consistant à demander des pièces supplémentaires à celles prévues par les textes. Or, déposer un dossier aussi exhaustif que possible est une condition sine qua non pour disposer d'une réponse de la MDPH.
a) Une complexité reconnue par les acteurs
Les personnalités et associations auditionnées ont toutes mis l'accent sur la complexité du dossier de demande que les personnes souffrant de TND ou leurs familles doivent adresser dument rempli à la MDPH afin de se voir reconnaitre un droit à prestation ou à compensation.
Il convient de rappeler que l'instruction des dossiers que réalisent des MDPH repose, dans la très grande majorité des cas, sur une évaluation faite à partir des documents transmis par les usagers ou leurs familles. Pour certaines situations seulement, une expertise médicale, un entretien avec l'usager ou des partenaires vont être menés afin de compléter les éléments transis dans le cadre de la demande.
C'est donc sur le fondement des éléments composant ce dossier que, la MDPH va conduire une évaluation des besoins de la personne dans toutes ses dimensions de vie (activités quotidiennes, vie sociale, santé, travail, logement..) et définir un plan personnalisé de compensation, en accord avec le projet de vie de la personne.
L'enjeu est donc de trouver un équilibre entre la nécessité d'avoir un document complet permettant une évaluation de qualité et la simplicité de remplissage pour les usagers et leurs familles.
En 2019, 4,5 millions de décisions et d'avis ont été rendus par les MDPH. Au total, 1,7 million de personnes ont déposé au moins une demande (donc un cinquième a moins de 20 ans), ce qui représente 26 personnes pour 1 000 habitants.
Les demandes liées à l'emploi (y compris l'allocation aux adultes handicapés - AAH) restent majoritaires et représentent 40 % de l'ensemble des demandes. Les demandes de cartes de stationnement ou d'invalidité représentent un tiers des demandes déposées. Les demandes liées à la scolarisation représentent 8 % du total des demandes.
Les délais moyens de traitement sont en 2019, toutes demandes confondues, de 4 mois et 21 jours pour les prestations et les orientations pour adultes et de 4 mois et 6 jours pour les prestations ou les orientations destinées aux enfants. Ces délais ont légèrement augmenté entre 2018 et 2019 en raison du déploiement du nouveau système d'information des MDPH, qui concerne plus de 70 MDPH, dont la mise en oeuvre a un impact sur les processus internes de fonctionnement de celles-ci.
Les délais de traitement sont très différents selon les droits et les prestations, certaines, comme la prestation de compensation du handicap (PCH) étant plus complexes à instruire dans la mesure où elles peuvent nécessiter l'intervention de plusieurs professionnels extérieurs à la MDPH. En effet, la PCH est une aide individualisée, en nature.
Ainsi, le délai moyen observé pour la PCH est de 5,8 mois en 2019, alors qu'il est de 3,6 mois pour l'orientation scolaire.
Délai moyen de traitement par les MDPH selon la nature de la demande
Source : Rapport d'évaluation des politiques de sécurité sociale - Autonomie, p 81
La réglementation en vigueur dispose que le dossier de demande qui doit être déposé auprès de la MDPH compétente est le même sur l'ensemble du territoire.
Il se compose principalement d'un formulaire élaboré au niveau national, avec la coopération des parties prenantes. Ce formulaire a été enregistré auprès du centre d'enregistrement et de révision des formulaires administratifs (Cerfa). Les familles ont donc accès au même formulaire pré-imprimé sur l'ensemble du territoire. Ce formulaire concentre une part substantielle des critiques exprimées par les familles ou les professionnels de santé.
En outre, l'article R.146-26 du code de l'action sociale et des familles fixe la liste des pièces justificatives à fournir et dispose que « lorsque la demande est accompagnée de l'ensemble des documents prévus [...], elle est recevable ».
Article R 146-26 du code de l'action sociale et des familles
« La demande est accompagnée d'un certificat médical de moins d'un an et, le cas échéant, des éléments d'un projet de vie. Dans le cas d'un handicap susceptible d'une évolution rapide, l'équipe pluridisciplinaire mentionnée à l'article L. 146-8 du même code peut demander un certificat médical d'une durée de validité inférieure.
« Les modèles de formulaires de demande ainsi que la liste des pièces justificatives à fournir sont fixés par arrêté du ministre chargé des personnes handicapées.
« Lorsque la demande est accompagnée de l'ensemble des documents prévus aux deux alinéas précédents, elle est recevable.
« Le formulaire de demande doit être accessible aux personnes handicapées ; à défaut, la maison départementale des personnes handicapées assure à ces personnes, par tout moyen, une aide à la formulation de leur demande. »
Malgré cet encadrement réglementaire, l'instruction des dossiers varie suivant les MDPH et des documents non prévus par les textes peuvent être réclamés aux familles avant que la demande ne soit instruite. Les familles se trouvent donc confrontées à des situations où leur dossier est considéré comme incomplet alors qu'il respecte les textes.
Cette situation, qui là encore alimente une image négative de l'administration, est reconnue par les acteurs et identifiée par la CNSA.
Dans le cas le plus fréquent, pour ce qui concerne les enfants atteints de troubles du neuro-développement, les MDPH demandent des bilans faits par d'autres professionnels que le médecin (ergothérapeute, psychomotricien par exemple). Cette démarche est toujours déclenchée et justifiée par les mêmes raisons : un travail d'instruction administratif qui ne repose que sur les documents transmis par la famille.
Les MDPH justifient ces demandes extralégales par la nécessité pour elles de connaître de la façon la plus exhaustive possible la situation du demandeur afin d'avoir la réponse la plus appropriée. Selon elles, le certificat médical à lui seul ne permettrait pas une évaluation approfondie. Concrètement, ces demandes complémentaires seraient motivées par le manque de précision des certificats médicaux. Ces derniers seraient rédigés de façon lacunaire, portant la mention « troubles du neuro-développement (TND) » sans autre information. Cette seule mention ne permet pas une évaluation précise de la situation, le diagnostic de TND regroupant des situations très diverses (trouble autistique, déficience intellectuelle, trouble des apprentissages...) dont la gravité est très différente d'une situation à l'autre. L'équipe d'évaluation a besoin d'éléments complémentaires (compte rendu de spécialistes, bilans paramédicaux..) en sus des éléments de recevabilité.
Il n'en demeure pas moins que même si les intentions sont compréhensibles, le comportement des MDPH dans certains dossiers a pour effet de mettre en difficulté des familles.
À cette complexité administrative viennent s'ajouter des délais d'instruction anormalement longs.
Selon le baromètre des MDPH6(*), le délai moyen d'instruction des dossiers est de 3,9 mois soit juste en deçà du délai légal qui impose une réponse sous quatre mois. Cette moyenne statistique ne décrit qu'imparfaitement le ressenti des demandeurs. Elle masque par ailleurs des disparités départementales fortes : une vingtaine de MDPH ayant un délai d'instruction supérieur à quatre mois. Et il s'agit là encore d'une moyenne, méthodologiquement un dossier considéré comme incomplet voit son délai d'instruction suspendu dans l'attente de la fourniture de nouvelles pièces, ces dernières ne faisant pas l'objet d'une obligation réglementaire.
Cette situation fait l'objet d'une démarche d'accompagnement menée par la CNSA en direction des MDPH. C'est donc par la question des moyens que le sujet est abordé. Dans le schéma tripartite (État, CNSA, conseil départemental) qui caractérise le financement des MDPH, la CNSA a majoré son concours de 15 millions d'euros afin de permettre des recrutements supplémentaires.
Un accompagnement spécifique est proposé aux MDPH en difficulté. Cette démarche est réservée aux structures ayant des délais moyens de traitement des dossiers supérieurs à huit mois (soit deux fois le délai légal) et un stock de dossiers en attente supérieur à un tiers de leur activité (une MDPH traite plusieurs dizaines de milliers de dossiers par an et un nombre supérieur de notifications aux usagers). Un budget spécifique (deux fois 10 millions d'euros) a été réservé à cette démarche d'accompagnement.
Ces initiatives s'inscrivent dans le plan MDPH 2022 dont l'objectif est de permettre une modernisation des maisons départementales des personnes handicapées et le déploiement des droits à vie. La conférence nationale du handicap d'avril 2023 a souligné que les délais restent encore trop importants selon les départements de résidence, et les personnes ne disposent pas toujours de l'accompagnement nécessaire pour les guider tout au long de leur parcours jusqu'à l'effectivité des solutions.
b) Une volonté de simplification qui peine à produire ses effets
Dans un contexte plus large, la CNSA et les MDPH recherchent des solutions visant à améliorer l'instruction des dossiers de l'ensemble des demandeurs. Le dossier MDPH est très orienté (historiquement) vers les handicaps moteurs et peut sembler inadapté aux TND et troubles psychiques
La refonte des formulaires MDPH est donc un sujet identifié, un travail sur un nouveau formulaire de demande pour les renouvellements est actuellement conduit par la direction générale de la cohésion sociale (DGCS). La caisse nationale de solidarité pour l'autonomie (CNSA) travaille également, dans le cadre de l'élargissement de la prestation de compensation du handicap (PCH) aux handicaps psychiques, mentaux, cognitifs et TND, sur un document permettant de recueillir les éléments nécessaires à l'évaluation. Un formulaire spécifique est en test sur certains territoires (trois départements).
Une façon ironique d'aborder le sujet serait de constater que la démarche de simplification entreprise par les MDPH et la CNSA, en concertation avec des représentants des usagers, a débouché sur la création d'un questionnaire supplémentaire. Ce n'est donc plus un questionnaire de 20 pages que les familles doivent remplir mais deux questionnaires pour un total de 30 pages. Mais si la dimension courtelinesque peut être soulignée, elle a pour défaut de mettre de côté les difficultés réelles de traitement de ces dossiers et de la nécessité pour les MDPH de disposer d'un dossier exhaustif afin de déterminer l'éligibilité du demandeur et d'ouvrir des droits.
De ce fait, si la complexité du formulaire cristallise les critiques, et que les démarches de simplification en la matière font défaut jusqu'à présent, d'autres solutions doivent être promues, d'autres mesures de simplifications réglementaires ou administratives doivent être mises en place par la Caisse nationale de solidarité à l'autonomie.
S'agissant de ces voies de progrès, plusieurs axes peuvent être cités :
- le dossier simplifié spécifiquement pour les renouvellements (à l'étude, et en test dans certains départements) ;
- l'attribution de droits ouverts à vie pour certaines prestations et certaines personnes (pathologie médicale fixée et taux incapacité supérieur à 80 %) qui limitent fortement les renouvellements de dossier ;
- la mise en place d'une communication nationale sur les pièces complémentaires à associer au formulaire (vidéo/ tuto, pour usagers et/ ou professionnels de l'accompagnement), pour éviter de perdre du temps dans la complétude du dossier.
Mais surtout, la conférence nationale du handicap (CNH) du 26 avril 2023 a fixé un objectif supplémentaire qui permettra de lever une partie des difficultés lorsqu'il sera effectif. Les personnes s'adressant à la MDPH pour la première fois seront assurées d'avoir un rendez-vous initial avec un interlocuteur dédié et formé, capable de les renseigner sur leurs droits et de les orienter vers les bons services en lien avec leurs aidants et leur famille. Cette mesure doit prendre effet en 2024.
Recommandation n° 7 : Faciliter les démarches auprès des MDPH.
À cette fin, clarifier les attentes des MDPH (éléments devant figurer dans le dossier médical, proposer systématiquement une aide humaine et sensibiliser les professionnels de santé aux enjeux du dossier MDPH).
2. L'homogénéisation des prises en charge
La question de l'homogénéisation des prises en charge fait apparaitre des questionnements qui dépassent les seules MDPH et mettent l'accent sur le fait que si ces dernières accordent des droits compensatoires, leur mise en oeuvre effective peut relever de la compétence d'autres acteurs. C'est le cas des accompagnants des élèves en situation de handicap (AESH) qui dépendent du ministère de l'Éducation nationale ou des places en établissements social ou médico-social dont la disponibilité peut varier en fonction de l'offre sur chaque territoire.
a) Des droits identiques sur tout le territoire
Afin de respecter une égalité territoriale dans le traitement des dossiers auprès de ces structures décentralisées que sont les MDPH, un « guide barème7(*) » a été élaboré sous l'égide de la CNSA. Ce guide sert de support à la totalité des évaluations réalisées par les équipes pluridisciplinaires et propose une interprétation plus large des dossiers en indiquant que l'évaluation ne doit pas reposer que sur des données médicales.
Ce guide a pour effet de garantir une harmonisation des méthodes d'évaluations des dossiers. Les équipes pluridisciplinaires de la MDPH disposent donc de référentiels, de guides d'appui aux pratiques, qui constituent un socle minimum garanti.
Des formations complémentaires permettent également d'aller dans le sens d'un traitement homogène des dossiers. Concernant les TND, le plan de formation aux MDPH a prévu des formations spécifiques sous forme de webinaire sont mises en oeuvre par la CNSA, avec le concours du CNFPT depuis novembre 2021 (il s'agit de la feuille de route « MDPH 2022 ») dans le but d'harmoniser les pratiques. Cinq webinaires sur les TND ont ainsi été proposés de novembre 2021 à janvier 2022 auprès des équipes pluridisciplinaires des MDPH.
Enfin, des efforts sont poursuivis pour faciliter le recueil et le partage d'information. Ainsi aux termes de l'article L. 247-2 du code de l'action sociale et des familles, issu de l'article 79 de la loi de financement de la sécurité sociale pour 2023 prévoit : « Les maisons départementales des personnes handicapées doivent utiliser un système d'information commun, conçu et mis en oeuvre par la Caisse nationale de solidarité pour l'autonomie, interopérable avec les systèmes d'information des départements, ceux de la Caisse nationale d'allocations familiales et ceux de la Caisse nationale de solidarité pour l'autonomie, dans des conditions précisées par décret. »
Toutefois cette harmonisation de l'évaluation des dossiers et cette sensibilisation à la situation particulière des TND ne se traduit pas par des droits identiques pour tous. En effet, le retentissement étant pour chaque personne différent en fonction du type de TND, de la prise en charge déjà effectuée ou non, de l'âge de l'enfant, de l'intensité du trouble, les besoins et donc les droits pourront varier.
Recommandation n° 8 : Homogénéiser le traitement des dossiers (réviser le guide barème) mais également les droits ouverts
b) Une mise en oeuvre inégale sur le territoire
Les MDPH ont été conçues pour assurer un guichet unique chargé de l'instruction et de la notification des droits mais aussi de l'orientation vers les différents dispositifs de la politique du handicap.
En outre, les droits ouverts dans un département sont valides sur l'ensemble du territoire national, notamment en cas de déménagement.
Si les MDPH décident de l'éligibilité des personnes souffrant de handicap à un droit à prestation ou à compensation, ces droits sont ensuite mis en oeuvre par d'autres acteurs : les caisses d'allocations familiales pour l'allocation aux adultes handicapés (AAH) ou les conseils départementaux pour la prestation compensatoire du handicap (PCH).
Si la notification d'un droit à prestation est suivie d'effet de façon homogène sur l'ensemble du territoire, la question des effets d'un droit à compensation est plus complexe comme peut l'illustrer le cas de la scolarisation des enfants (concours d'une AESH) ou l'accès à une place dans un établissement social ou médico-social. Dans son rapport sur les AESH8(*), Cédric Vial indique ainsi que « les prescriptions ne sont, dans les faits, souvent pas respectées » en raisons des moyens limités dont dispose l'Éducation nationale pour mettre en oeuvre les prescriptions d'aide humaine qui arrivent au fil de l'eau.
Cette problématique rencontrée par les personnes souffrant de TND et leur famille fait écho à une problématique plus générale qui est celle de l'existence d'inégalités territoriales. Ce point est identifié par les pouvoirs publics et la réduction des disparités d'équipement et financières en matière d'établissements et services accueillant des personnes handicapées sur le champ de l'enfance figure parmi les indicateurs de suivi de l'action publique en annexe des PLFSS.
Analyse des disparités de capacités d'accueil Les écarts interdépartementaux se sont stabilisés sur la période 2006-2020. Après une hausse modérée des écarts entre 2019 et 2020, la dispersion des écarts est d'environ 32,3 % autour de la moyenne. Les écarts interrégionaux diminuent entre 2006 et 2015 (- 1,2 point) et entre 2016 et 2017 (- 0,1 point).
La légère hausse des écarts entre 2010 et 2012 s'explique notamment par une progression des disparités de l'offre de service pour enfants (SESSAD). Les écarts se sont ensuite réduits avec une dispersion de 14 % suite à la réforme territoriale de 2016. En 2020, les 10 départements les mieux dotés comptent 1,77 places en ESMS pour 100 enfants handicapés contre 0,74 pour les 10 départements les moins bien dotés. En 2020, les disparités repartent à la hausse et passent de 14 à 15 %.
L'évolution depuis 2007 des écarts territoriaux dans les champs des enfants et des adultes handicapés repose sur différents leviers d'action : pour les enfants handicapés, secteur où l'offre est beaucoup moins dispersée que pour les adultes, la répartition des moyens, essentiellement en SESSAD, permet de corriger significativement les déséquilibres observés entre les régions/départements. Il faut rappeler que le programme 2008-2012 de création de places destinait environ 30 % des créations en faveur des enfants.
Analyse des disparités financières L'analyse comparée de cet indicateur de dispersion sur le secteur de l'enfance met en évidence une situation très contrastée en termes de moyens financiers dépensés pour l'offre médico-sociale. Mesurée en euros constants pour 1 000 enfants, l'hétérogénéité de la dépense entre départements reste assez forte et s'explique principalement par la diversité des structures installées. Celles-ci ont des coûts à la place très différents et/ou des politiques locales assez hétérogènes en termes de choix de programmation, de politique de coût, de diversification de l'offre et de connaissance des besoins. Les écarts interdépartementaux ont fortement baissé entre 2006 et 2007 (-3,6 points) puis sont restés relativement constants sur les périodes 2007-2008 et 2009-2010. La hausse constatée en 2011 et 2012, s'atténue entre 2013 et 2017 par une inflexion totale de 4,9 points. Entre 2017 et 2019 les écarts repartent à la hausse (+2,6 points), puis diminuent de 0,5 point en 2020. Sur l'ensemble de la période étudiée, les écarts interdépartementaux sont orientés à la baisse entre 2006 et 2020 (-4,2 points). Les écarts interrégionaux, eux, sont stables entre 2006 et 2014 et apparaissent en légère hausse en 2015 en partie dû aux services de l'enfance. Ils baissent ensuite pour atteindre 13,3 % en 2016 en raison de la réforme territoriale avant de repartir en légère hausse jusqu'en 2020 (+2,4 points).
Source : Rapport d'évaluation des politiques de sécurité sociale du PLFSS pour 2023 - Autonomie, p 84
B. LA SCOLARISATION EN MILIEU ORDINAIRE DOIT ÊTRE AMÉLIORÉE
La question des difficultés quotidiennes rencontrées par les familles pour la scolarisation des enfants, le décalage entre les objectifs et la réalité vécue constitue un autre sujet régulièrement évoqué durant les auditions.
La question de la scolarisation des enfants est un enjeu central. La stratégie autisme ne l'ignorait pas et avait pris des engagements forts en la matière (engagement n° 3 : rattraper notre retard scolaire).
Cette démarche volontariste de scolarisation des enfants souffrant de TSA ou de TND s'inscrit dans une démarche plus large de scolarisation en milieu ordinaire d'élèves souffrant de handicap (ESH) dont le nombre est en progression constante. Ainsi entre 2004 et 2022, le nombre d'ESH scolarisés est passé de 134 000 à 430 000 soit une hausse de 220 %. Cette progression a été accompagnée par le déploiement de mesures de compensation, au premier rang desquelles la notification d'une aide humaine, sous la forme de l'intervention des accompagnants d'élèves en situation de handicap (AESH).
Cette forte progression ne doit pas masquer l'hétérogénéité des situations, le manque de fluidité des parcours entre maternelle et élémentaire, puis entre élémentaire et secondaire, ni le nombre considérable d'enfants dont la scolarisation est loin être effective, leur accès à « l'école » se limitant à quelques heures de cours par semaine.
L'une des priorités de la stratégie était « d'amplifier l'accès des enfants autistes à l'école par la création de dispositifs variés de scolarisation ». Avec cet objectif, la stratégie autisme s'inscrivait dans une démarche qui affirme le droit de chaque enfant à une scolarisation posé par la loi du 11 février 2005 pour l'égalité des droits et des chances, et le principe d'inclusion scolaire consacré par la loi du 8 juillet 2013.
L'atteinte de cet objectif est rendue difficile par le choix des moyens à déployer. Dans son rapport précité, Cédric Vial a observé des dysfonctionnements du système d'inclusion scolaire, notamment du fait d'une logique quantitative qui se traduit par une massification de l'aide humaine. Dans ce paysage général, la stratégie pour l'autisme au sein des troubles du neuro-développement a cherché à promouvoir des solutions spécifiques.
1. Des dispositifs diversifiés mais toujours insuffisants
L'état des lieux établi dans le cadre de la préparation de la stratégie autisme en 2017 indiquait que plus de 30 000 enfants autistes étaient scolarisés de la maternelle au lycée. En septembre 2022, 43 000 enfants autistes étaient scolarisés.
Un regard sur le taux de prévalence couramment utilisé (1 % des naissances annuelles seraient porteuses de TSA) suggère que de plus de 7 500 enfants autistes supplémentaires devraient être scolarisés lors de chaque rentrée scolaire. Malgré toutes les réserves méthodologiques qui peuvent lui être appliquées, ce raisonnement rapide donne un ordre de grandeur des efforts qui restent à fournir et souligne la difficulté de paramétrer des politiques publiques sans disposer de données régulièrement actualisées. Par ailleurs, ces chiffres ne tiennent pas comptes des enfants TDAH ou dys. L'ampleur de l'effort à consentir est donc considérable
L'engagement de la stratégie était de mettre en oeuvre des moyens pour amplifier l'accès des enfants autistes à l'école, elle demeurait muette sur des projets qui auraient bénéficié à des enfants atteints de TDAH ou de troubles dys
a) Des TND pris en charge dans des dispositifs fléchés
L'engagement numéro 3 de la stratégie autisme proposait un parcours fluide tout au long de la vie scolaire des enfants : maternelle, élémentaire, secondaire, supérieur. La poursuite de cet objectif s'appuyait à la fois sur des dispositifs ouverts à tous les enfants souffrant de handicap (aide humaine) et sur des dispositifs réservés aux enfants atteints de TSA.
Cinq solutions de scolarisation peuvent ainsi être identifiées :
- la scolarisation en milieu ordinaire (avec la possibilité d'un accompagnement humain) ;
- la scolarisation dans une classe de référence avec l'appui d'une unité localisée pour l'inclusion scolaire (Ulis) ;
- l'accueil en unité maternelle autisme (UEMA) ou en unité d'enseignement élémentaire autisme (UEEA) ;
- le déploiement de dispositifs d'autorégulation (DAR) ;
- pour les enfants qui ne peuvent pas s'inscrire dans le rythme d'une journée de classe en milieu ordinaire, l'entrée dans un institut médico-éducatif (IME)
La stratégie visait deux objectifs plus spécifiques en maternelle :
- Faciliter la scolarisation à l'école maternelle ordinaire, en faisant intervenir en classe des équipes médico-sociales ou libérales, en soutien aux équipes pédagogiques.
- Tripler le nombre d'unités d'enseignement maternel autisme (UEMa) afin de scolariser tous les enfants à 3 ans y compris ceux présentant des troubles plus sévères.
Lors de son audition, la direction générale de l'enseignement scolaire (Dgesco) a indiqué que ces mesures, et plus largement les mesures arrêtées dans le cadre de la stratégie, ont fait l'objet d'une planification pluriannuelle qui a permis le respect total des engagements pris en matière de créations de dispositifs de scolarisation, d'implantation des Professeurs Ressources, de formation. Ainsi on décomptait à la rentrée scolaire 2022 :
- 99 unités d'enseignement en élémentaire autisme (UEEA)/ dispositifs d'auto-régulation (DAR) ;
- 286 unités d'enseignement en maternelle autisme (UEMA).
Pour la rentrée 2023, la Dgesco a indiqué que l'affectation de 135 emplois équivalent temps plein (ETP) supplémentaires était envisagée, selon une répartition en cours d'arbitrage avec la délégation interministérielle à l'autisme (DIA) qui pourrait être la suivante : 60 nouvelles UEMA, 50 UEEA ou DAR et 25 emplois temps plein de professeurs ressources TND.
En outre, une co-élaboration avec la délégation interministérielle à l'autisme (DIA) est en cours pour la structuration des cahiers de charges relatifs au fonctionnement des UEMA, UEEA, DAR (et PCO 7/12 ans pour le volet scolarisation des élèves atteints de TND). Les professeurs ressources-troubles du spectre autistique travaillent également en lien étroit avec les plateformes de coordination et d'orientation (PCO) 0-6 ans.
La Dgesco est également associée au comité de pilotage opérationnel et participe au conseil national autisme et aux réunions des référents autisme des ARS ainsi qu'à des actions de formation inter catégorielles (par exemple : webinaire sur l'autorégulation, sur les plateformes de coordination et d'orientation, participation au colloque du groupement national des centres de ressource pour autisme).
La coopération entre acteurs du médico-social et de l'enseignement a permis la création de dispositifs spécifiques tels que les unités d'enseignement autisme. Ces dispositifs constituent une avancée importante. Selon l'évaluation réalisée par l'ARS Île-de-France en 2021, le taux d'encadrement moyen par élève en UEMA est de 0,89 ETP et de 0,58 en UEEA. Cette évaluation fait apparaitre la satisfaction des parents vis-à-vis de ces deux dispositifs. 81 % d'entre eux déclarent observer une progression de leur enfant, principalement au niveau de la motricité, des apprentissages scolaires, du répertoire d'intérêt et du langage.
Malgré cette évaluation positive, l'ARS Île-de-France observe que pour les UEEA, les directions d'établissements et services interrogés expriment des difficultés quant à la coordination des équipes et au profil particulièrement diversifié des enfants accueillis. Enfin, pour ces deux dispositifs, les temps d'inclusion en classe de référence restent à renforcer.
Le déploiement des dispositifs d'autorégulation (DAR) qui privilégient l'inclusion des jeunes avec TSA en classe ordinaire à temps complet semble également à soutenir particulièrement. Deux DAR sont actuellement déployés en Île-de-France, avec un objectif de déploiement dans chaque département. Le DAR est un modèle éducatif novateur et inclusif, permettant à l'élève de repérer les moments d'envahissement et de travailler sur leur régulation grâce à un professionnel supplémentaire disponible au sein de l'école. Ce dispositif ne s'applique pas seulement aux enfants avec troubles du spectre de l'autisme (TSA) mais se déploie dans toute l'école et à l'avantage de tous.
Les associations partagent ce diagnostic sur son principe (lorsque ces unités fonctionnent, elles répondent à un réel besoin) mais soulignent des problèmes de dotation, d'encadrement voire d'orientation.
Surtout, les associations alertent sur la continuité des parcours et sur la nécessité d'anticiper le moment où les enfants vont sortir de ces dispositifs afin de leur proposer un continuum adapté à leurs besoins.
b) La formation des enseignants
Dans la cadre de ces actions visant à « rattraper notre retard en matière de scolarisation », la stratégie autisme comportait également un volet « Former et accompagner dans leur classe les enseignants accueillant des élèves autistes », bâti autour de deux priorités :
- renforcer les équipes ressources départementales par 101 enseignants spécialisés sur l'autisme (1 professeur ressource par département) : ces professeurs spécialisés doivent intervenir sur place, auprès des équipes pédagogiques et des enseignants accueillant dans leurs classes des enfants autistes ;
- et développer des actions d'information et sensibilisation à destination des professionnels intervenant dans le parcours scolaire de l'enfant (accompagnants, enseignants et enseignants spécialisés, médecins et psychologues scolaires...).
Notre collègue Cédric Vial dans son rapport sur les AESH précité observe au sein de l'Éducation nationale un « déficit de culture pédagogique sur l'inclusion scolaire, le degré d'acculturation au handicap étant très variable d'un établissement scolaire à l'autre, d'un enseignant à l'autre » (selon des études, les enseignants de moins de 35 ans sont plus sensibilisés à la prise en charge du handicap que leurs aînés). Ce constat pose la question centrale de la formation des personnels de l'Éducation nationale à cette problématique, que notre collègue « juge clairement insuffisante tant en amont de la prise de poste qu'au cours de la carrière, ainsi que celle de leur accompagnement au moment où des situations de prise en charge se présentent »
Cette question de la formation traverse pourtant tous les aspects de la prise en charge des enfants souffrant de trouble du neuro-développement. Elle est identifiée dans les différents plans et stratégie et repose sur deux axes.
D'une part, une sensibilisation à ces troubles, à leur prévalence, éventuellement à leur repérage notamment pour les personnels intervenant en maternelle ou dans les premières classes du cycle élémentaire. Si des efforts sont faits au niveau de la formation initiale, les choses sont plus complexes au niveau de la formation continue.
La responsabilité de la formation initiale des enseignants est confiée aux Instituts nationaux supérieurs du professorat et de l'éducation (INSPE). Dans le cadre de cette formation initiale, un module spécifique « École inclusive » de 25 heures est prévu par la réglementation. Or, Il semblerait que certains INSPE ne soient pas en capacité de proposer l'intégralité des 25 heures par manque de formateurs identifiés. Par ailleurs, ces modules « École inclusive » semblent reposer sur la transmission de notions souvent incomplètes, parfois datées, et sur la sollicitation de ressources en interne qu'il conviendrait de mieux coordonner. À titre d'exemple, les outils institutionnels tels que la plateforme « Cap École inclusive9(*) » hébergée par le réseau Canopé qui a pour mission de former les enseignants au quotidien, ne sont pas systématiquement présentés aux enseignants stagiaires.
Des actions sont également menées en direction de la formation continue des enseignants à partir d'un cahier des charges travaillé et mis en oeuvre par la Dgesco. Ces actions permettent notamment aux enseignants spécialisés de compléter leur formation sur des thématiques ciblant la consolidation de leurs connaissances et compétences professionnelles. Mais aussi de proposer ces modules aux enseignants non spécialisés. Ces formations permettent en outre de consolider utilement les partenariats existants entre l'Éducation nationale et les partenaires de soins (CRA, SESSAD...).
Malgré un objectif clair, les résultats ne sont pas au rendez-vous. Cette situation est malheureusement commune à tout le volet formation de la stratégie autisme puisque cette absence de résultats a également été constatée à propos de la formation des professionnels de santé. L'évaluation de ce volet formation est donc malheureusement négative malgré les efforts consentis et les moyens engagés.
L'association Autisme France dans son état des lieux de la stratégie autisme souligne que le déploiement des UEEA et des DAR constitue une avancée significative mais partage ce constat: « encore faudrait-il que les personnels éducatifs soient bien formés » ?
Mais la répétition des efforts et la constance de l'action publique fait avancer les mentalités. Dans la plupart des académies, la tendance consiste à reconsidérer les approches reposant sur la simple caractérisation de troubles (dys, troubles du comportement...) et à renouveler fondamentalement les approches et priorités. Dans cette perspective, les besoins pédagogiques d'élèves en situation de grande difficulté scolaire ou de handicap sont considérés comme essentiels dans la définition même des intitulés de ces modules de formation.
L'adaptation des outils pédagogiques destinés aux enfants atteints de troubles du neuro-développement, l'accessibilité pédagogique sont des demandes fortes des familles et des associations. Le déploiement des dispositifs d'autorégulation (DAR) illustre ce besoin et constitue un levier puissant d'appui à la scolarisation, et de changement de regard et de pratiques des communautés pédagogiques et éducatives favorables à l'inclusion des élèves en situation de handicap (ESH) ; levier à activer plus fortement avec un changement d'échelle et de portage au niveau national. Le bénéfice de ces dispositifs va au-delà des ESH, il permet la montée en compétence de tout le collectif de l'école sur la régulation des comportements dans le cadre des TND et bénéficie à tous les autres enfants. L'impact de ces dispositifs est plus important en nombre d'élèves concernés que les UEMA et UEEA.
Au-delà des dispositifs spécifiques, l'accès aux apprentissages doit être amélioré, et le matériel, les supports pédagogiques, le contrôle des connaissances et les examens doivent être adaptés en fonction de la situation des enfants.
Recommandation n° 9 : Former spécifiquement au repérage et à la prise en charge des TND les professionnels de la petite enfance et de l'éducation nationale. Ce point est identifié il s'agit maintenant de lui donner une traduction concrète et à la hauteur des enjeux. Des échanges avec d'autres secteurs pourraient être envisagés pour assurer les temps de formation prévus par les textes (appel à des professionnels du secteur sanitaire ou médico-social). Ce point pourrait être intégré dans les conventions entre ARS et rectorats.
2. L'articulation entre médico-social et Éducation nationale
Lors de la conférence nationale du handicap du 26 avril dernier, le Président de la République a annoncé sa volonté de voir l'école s'ouvrir plus largement à l'intervention de professionnels de santé, de psychomotriciens, d'orthophonistes, de professionnels du médico-social. L'objectif est de permettre aux enfants scolarisés de recevoir des soins en plus du travail éducatif et pédagogique.
a) Des engagements réciproques au sein d'une convention
L'objectif d'adosser les services médico-sociaux aux écoles ordinaires figurait déjà dans la stratégie 2017. Cet objectif reprenait la feuille de route confiée par le Premier ministre à la secrétaire d'État chargée des personnes handicapées afin d'organiser « une bascule rapide et d'ampleur au profit d'un accompagnement spécialisé si nécessaire en milieu ordinaire ».
Ces orientations trouvent leur prolongement dans plusieurs textes relatifs à la transformation de l'offre d'accompagnement des personnes handicapées et fixant des indicateurs de suivi de la recomposition de l'offre médico-sociale ». La scolarisation à l'école « c'est-à-dire en dehors d'une unité d'enseignement implantée dans un établissement spécialisé » est inscrite parmi les priorités que doivent suivre les ARS10(*) tout comme la « part dans l'offre médico-sociale des services proposant un accompagnement en milieu ordinaire ». La cible à atteindre était précisée : « le taux de scolarisation à l'école des enfants accompagnés en établissements spécialisés devra en conséquence être porté à 50 % d'ici à 2020 et à 80 % au terme du plan régional de santé (PRS) ».
Pour atteindre ces objectifs, les ARS signent des conventions en faveur de l'école inclusive avec les rectorats de leur ressort territorial. Classiquement ces conventions prévoient :
- d'effectuer un diagnostic de la scolarisation des élèves en situation de handicap accueillis dans les établissements et services médico-sociaux (ESMS) ;
- de systématiser la scolarisation des enfants en situation de handicap dans les ESMS avec des conventions d'unités d'enseignement internalisées (UEI) et externalisées (UEE) ;
- de faciliter la mise en oeuvre de dispositifs inclusifs ;
- de déployer les programmes/plans spécifiques à certains handicaps ;
- d'accompagner le changement par la formation professionnelle.
Les axes des futures conventions 2023-2028 seront sensiblement similaires à la précédente mais il est proposé d'étayer celle-ci avec des données plus fines, des annexes ainsi que des indicateurs de suivi et des objectifs précis de la convention.
Lors de son audition par les rapporteurs, l'ARS Nouvelle-Aquitaine a indiqué avoir identifié les actions prioritaires suivantes :
- fluidité et continuité des parcours des élèves en situation de handicap ;
- parcours Autisme et dys;
- accompagnement à la scolarisation des élèves en situation de handicaps sensoriels ;
- parcours polyhandicapés ;
- renforcement des dispositifs médico-sociaux de soutien à la scolarisation (EMAS, conventionnement CMPP, fonctionnement en dispositifs des ESMS enfance) ;
• Évaluation de l'action pédagogique au sein des UEMA, des UEEA et des dispositifs d'autorégulation, et ESMS.
Si ce mode de fonctionnement permet de fixer un cadre et d'initier des coopérations, il ne suffit plus. Les acteurs auditionnés (ARS, conseillers techniques école inclusive) ont fait part de la nécessité de développer de nouvelles marges d'action.
En effet, malgré le renforcement de l'offre médico-sociale et une gouvernance territoriale renforcée, tous les besoins en matière de soutien à la scolarisation des élèves en situation de handicap ne sont pas couverts et les situations complexes sans réponses adaptées aux besoins sont nombreuses. Face à cette augmentation du nombre de situations, il devient de plus en difficile aux acteurs de répondre aux missions d'animation des instances départementales et de régulation avec le suivi des situations, des admissions en ESMS comme sollicité au niveau académique en complément des instances de gestion et de régulation des situations complexes déjà organisées sous l'égide de la MDPH qui existent déjà.
b) Des collaborations à approfondir
En réponse à ces difficultés, toutes les structures et personnes auditionnées ont insisté sur la nécessité d'approfondir les collaborations entre secteur scolaire, sanitaire et médico-social.
Ce constat a également été fait par Cédric Vial : « Au-delà de la nécessité, pour chacun des deux acteurs du système, de corriger ses lacunes et combler ses manquements, le rapporteur les appelle à plus dialoguer et à mieux coordonner leurs interventions. En effet, leur tendance au fonctionnement en silo est, en bout de chaîne, préjudiciable à une bonne adéquation de la réponse apportée aux besoins de l'ESH. Il a par exemple été rappelé, au cours des auditions, que le contexte de l'établissement ou de la classe (présence d'un autre AESH, matériel adapté à disposition, formation spécifique de l'enseignant...) devait permettre une certaine marge d'adaptation par rapport à la prescription établie. Le rapporteur rappelle toutefois que l'Éducation nationale n'a pas la légitimité de s'exonérer de la mise en oeuvre du droit ouvert par la prescription notifiée par la CDAPH. L'application du droit doit, en effet, être respectée et des réponses doivent être trouvées, si nécessaires, dans le dialogue. »
« Des remontées de terrain et de plusieurs rapports publics, il ressort qu'il existe une corrélation forte entre le déficit des capacités d'accueil dans les établissements sociaux et médico-sociaux (ESMS) - enfants sur liste d'attente, manque de professionnels médico-sociaux (orthophonistes, psychologues...) - et l'augmentation du recours à l'aide humaine en milieu scolaire ordinaire. Cet effet de « ruissellement » est aggravé par un manque de perméabilité entre les outils du médico-social et ceux de l'Éducation nationale, ainsi que par un cloisonnement entre les professionnels de ces deux secteurs respectifs. »
Ce constat est partagé par Claire Compagnon qui a souligné devant l'Assemblée nationale que : « la réponse apportée par les AESH n'est pas suffisante. L'une des pistes annoncées par le Président de la République lors de la Conférence nationale du handicap est la possibilité que l'école s'ouvre plus largement à l'intervention de professionnels de santé, de psychomotriciens, d'orthophonistes, de professionnels du médico-social. Au lieu d'amener les familles à faire ce parcours du combattant, il faudrait que l'école accueille ces moyens et ces professionnels pour que les écoliers reçoivent ces soins en plus du travail éducatif et pédagogique. C'est ce qui se passe en Italie, en Espagne, dans les pays d'Europe du Nord, au Portugal. Il n'y a aucune raison pour que la France ne réussisse pas cette transformation de l'école, même si elle nécessite du temps. Ce temps-là se confronte à l'exigence de rapidité et de transformation que souhaitent familles et associations. Elles sont dans leur rôle. Nous savons que c'est plus compliqué. »
Ce décloisonnement est indispensable, les acteurs médico-sociaux doivent être davantage intégrés au fonctionnement du système scolaire afin de créer les conditions d'un écosystème vertueux, permettant une meilleure articulation entre les différents types de prise en charge, selon les besoins de chaque enfant et leur évolution dans le temps. Cette collaboration est indispensable pour assurer la scolarisation effective des enfants et construire des parcours fluide.
Recommandation n° 10 : Faire entrer le médico-social à l'école, afin que les ESH (Élève en situation de handicap puissent bénéficier d'un accompagnement médico-social au sein même de l'école, en favorisant :
- les échanges et les formations conjointes entre les enseignants, les AESH et les professionnels médico-sociaux pour « faire culture commune » ;
- l'installation de plateaux techniques médico-sociaux dans les établissements scolaires, en profitant de l'actuelle baisse de la démographie scolaire pour libérer des locaux, ou à l'occasion de la construction de nouveaux établissements.
C. LA PRISE EN CHARGE DES ADULTES ET LE SOUTIEN AUX FAMILLES DOIVENT FAIRE L'OBJET D'UN TRAITEMENT PRIORITAIRE
Les auditions auxquelles ont procédé les rapporteurs ainsi que les documents institutionnels disponibles mettent en exergue la priorité accordée aux enfants. La création des PCO et du forfait d'intervention illustrent cette préoccupation et cette concentration des moyens financiers.
Pourtant la question du repérage des adultes, et notamment du repérage des adultes autistes figuraient déjà dans les plans précédents. Force est de constater que cette question de la prise en charge des adultes n'avance que très lentement.
Par ailleurs, les paradigmes de la prise en charge ont évolué depuis le lancement du premier plan autisme ou la loi du 11 février 2005. La question de l'accompagnement des parents et l'émergence de la catégorie des aidants qui jouent un rôle central dans la prise en charge des personnes vulnérables s'est imposée. Une politique globale de prise en charge des TND doit également tenir compte des aidants qui sont principalement les parents des enfants souffrant de TND.
1. La prise en charge des adultes atteints de troubles du neuro-développement
L'insuffisance des moyens mis en oeuvre pour la prise en charge des adultes est un point qui a été clairement identifié dans l'évaluation du troisième plan autisme et la montée en charge des politiques publiques sur ce point était un objectif de la stratégie nationale pour l'autisme dans les troubles du neuro-développement.
Cette insuffisance de moyens est d'autant plus préoccupante que ce constat est fait alors qu'il est clair dans l'esprit de tous les acteurs (associatifs, médico-sociaux, autorités en charge de ces questions) que le nombre de personnes à prendre en charge est encore inconnu du fait de l'absence d'évaluation de la situation. La réponse de la stratégie autisme est à cet égard significative puisque les mesures retenues comportent notamment : un plan de repérage et de diagnostic des adultes en ESMS et en établissements de santé, un repérage et diagnostic de la population féminine.
a) Des efforts qui peinent à produire leurs effets
Devant l'Assemblée nationale11(*), les associations ont souligné que les adultes, « c'est le coeur de nos inquiétudes car le système est saturé. Beaucoup de personnes ont été exilées en Belgique faute de places en France. Environ 8 000 adultes y sont accueillis, tous handicaps confondus ; beaucoup sont atteints de troubles du neuro-développement (TND) ou de troubles du spectre de l'autisme (TSA). Certains souhaiteraient revenir et ne le peuvent pas. Un plan de prévention des départs en Belgique a été programmé mais nous n'en voyons pas l'efficacité.[...] Quoi qu'il en soit, il manque des options, qu'on les appelle « place », « solution » ou « réponse accompagnée [...] pour les adolescents - et c'est pire à l'âge adulte - le paysage est complètement saturé. La population des adultes souffrant de troubles du neuro-développement est difficile à appréhender une grande partie d'entre eux n'ayant pas été diagnostiqués et n'étant pas pris en charge. »
b) Un effort à poursuivre et à accentuer
Des efforts considérables restent à faire du point de vue du repérage, de la prise en charge et de l'accompagnement des adultes atteints de TND.
Les pouvoirs publics ont fait le pari de financer d'abord les mesures en direction des enfants et cette stratégie peut se comprendre. Mais comme le soulignent les associations, ce choix s'est fait au détriment des adultes. Autisme France résume ainsi la situation : « Le financement global de la stratégie est dérisoire : pas un centime pour les adultes les plus vulnérables alors que les listes d'attente en FAM et MAS sont au moins de dix ans. Le pari sur les très jeunes enfants est légitime, mais on doit réparation à tous ceux qu'on a démolis par incompétence ou par négligence depuis des décennies. »
Claire Compagnon l'a redit devant l'Assemblée nationale, il faut : « une meilleure réponse aux besoins des adultes autistes. » Elle a complété ces propos en soulignant qu'il ne fallait pas oublier : « les adultes TDAH car les professionnels notent, dans les centres d'addictologie dédiés à l'alcool et à la drogue, que 20 % des patients souffrent de TDAH, plus ou moins diagnostiqués et qui ne reçoivent pas les traitements dont ils pourraient bénéficier. Or, pour le TDAH, nous disposons de traitements avec peu d'effets secondaires qui donnent des résultats formidables. Ils rencontrent pourtant des difficultés à être prescrits. Certaines représentations sociales sont préjudiciables à la vie des personnes. L'expertise internationale récemment collectée sur le TDAH montre qu'un peu moins de 20 % des détenus en souffrent. Dans les données américaines, 45 % des détenus seraient concernés ».
Des mesures en ce sens ont été annoncées lors de la conférence nationale du handicap en avril dernier (logement, emploi). Le sujet n'est donc pas celui de la prise de conscience des autorités en charge du dossier mais bien celui de la mise en oeuvre, qui s'est heurtée au cours des dernières années à la question des recrutements de personnels compétents ou encore aux conséquences de l'épidémie de Covid-19.
La stratégie TND 2023-2028 devra proposer des mesures spécifiques à ces troubles en sus des mesures générales. La prise en charge des adultes atteints de troubles du neuro-développement doit en effet être renforcée. L'objectif d'un parcours fluide, de l'enfance à l'âge adulte, affiché par les pouvoirs publics doit en outre prendre en compte une situation nouvelle : le vieillissement de cette population et donc l'évolution de ses besoins.
Recommandation n° 11 : S'occuper enfin des adultes ! La prise en charge des adultes doit faire l'objet d'un rattrapage à l'occasion de la prochaine stratégie (repérage, diagnostic, prise en charge, accompagnement dans la vie professionnelle, logement, etc...)
2. Soutien aux familles
Le soutien aux familles peut prendre plusieurs formes qui ont déjà été abordées comme la structuration de l'offre et la création de parcours, la simplification des procédures auprès des MDPH ou encore la solvabilisation de la dépense pour le diagnostic ou l'intervention en milieu libéral.
Ces réponses ne suffissent pas. Depuis plusieurs années, la question du répit devient un enjeu important des politiques d'autonomie. La figure de l'aidant s'est imposée, son rôle a été reconnu. L'action de ces proches aidants, qu'on avait l'habitude de considérer comme relevant du cadre de la simple solidarité familiale, a attiré l'attention du législateur. L'usure prématurée, l'interruption des activités professionnelles, la fragilité de l'équilibre personnel des aidants rendent désormais nécessaire que les pouvoirs publics se penchent sur leur situation et prévoient des dispositifs aménagés.
Le déploiement d'une politique de soutien aux aidants se pose donc aussi pour la prise en charge des TSA et des TND qui sollicitent beaucoup les familles. Cet accompagnement doit être double : d'une part, l'information des parents; d'autre part, le développement des solutions de répit ou de relais.
a) L'Information des parents
La formation et l'information des parents demeurent un enjeu central de prise en charge. Certes l'étude menée par la délégation interministérielle montre que les répondants, notamment les parents, s'estiment globalement mieux informés sur les professionnels auxquels s'adresser (44 %). Si cette situation permet de souligner le travail des associations dans la diffusion de l'information, et la nécessité de développer la formation des professionnels de santé sur les TND, elle ne doit pas passer sous silence la nécessité de poursuivre des actions d'information et de formation en direction des parents.
Cette action figure déjà parmi les objectifs des plans autisme et de la stratégie. Les centres de ressources autisme (CRA) ont ainsi été chargés de proposer des formations aux parents tant dans le champ de l'autisme que pour les parents d'enfants TDAH, TDI et dys. C'est ainsi que s'est développée l'idée de s'appuyer sur la guidance familiale, c'est-à-dire de faire des parents des acteurs de la prise en charge de leurs enfants, notamment pour favoriser le développement de leurs compétences.
Les résultats de l'étude menée par la délégation interministérielle à l'autisme12(*) montrent que le nombre de parents qui ont suivi une formation reste très faible (environ 17 %) avec des explications qui traduisent un déficit d'information : les personnes concernées ne savent pas que ces formations existent (71 %), ni où se renseigner (21 %).
Or, lorsque ces formations sont suivies, leur apport est plébiscité pour mieux comprendre le trouble : aussi bien chez les parents (96 %), que chez les personnes concernées (93 %).
La démarche consistant à proposer aux parents d'enfants atteints d'une trouble du neuro-développement, une formation permettant de comprendre le fonctionnement de leur enfant et de soutenir son développement doit être poursuivie. Des actions doivent être initiées pour atteindre les parents qui ne sont pas membres d'associations.
Il s'agira d'abord, pour tous les parents, d'être informés par la personne qui annonce le diagnostic de l'existence d'une offre digitale de formation sur chacun des troubles. Cette offre pourra inclure des vidéos et des formations en ligne.
L'information sur les formations des aidants doit également se diffuser plus massivement d'autant que la crise sanitaire a engendré une multiplication des webinaires. Ils peuvent apporter un premier niveau de réponse. Il y a probablement lieu de mobiliser d'autres canaux de diffusion pour atteindre les familles qui ne font pas partie des associations.
b) Développer les solutions de soutien aux familles
L'enquête menée par Ipsos pour le compte de la Délégation interministérielle à la stratégie nationale pour l'autisme au sein des troubles du neuro-développement fait également apparaitre le besoin d'un effort majeur sur ces questions et d'une accélération du déploiement des solutions existantes.
Les familles, et plus particulièrement les mères, sont souvent obligées d'adapter leur situation professionnelle, voire de l'interrompre pour s'occuper de leur enfant. Dans le baromètre Ipsos :
- le pourcentage de parents qui indique pouvoir conserver un emploi perd 3 points : 64 % en 2022 contre 67 % en 2020. L'emploi à temps partiel est plutôt en hausse ;
- le nombre de parents qui répondent avoir arrêté de travailler augmente de 2 points, et représente désormais plus d'un quart des répondants (27 %).
c) Le développement des solutions de répit et de relais
Le besoin d'un répit ponctuel est également une demande forte. Il apparait comme le besoin le plus important dans l'expression des parents (besoin fréquent à 20 % et ponctuel à 56 %). Il peut s'agir de souffler quelques heures régulièrement avec un accompagnement à l'extérieur de la maison (63 %) ou au domicile avec un professionnel formé (58 %), tout comme un accueil temporaire de l'enfant sur une période plus longue (48 %). Or 91 % des parents répondants n'y ont jamais eu recours, ne sachant pas vraiment de quoi il s'agit (41 %) ou à qui s'adresser (32 %).
Ces résultats mettent en exergue le besoin majeur d'accélération du déploiement des plateformes de répit et des solutions de relayage portées par la stratégie autisme qui prévoyait une plateforme de répit par département.
Il faut en outre prendre en compte une demande symbolique, mais forte des associations qui ne veulent pas parler de répit - « pause entre deux épisodes pénibles » - mais qui veulent que les familles soient relayées.
Ce point doit être traité rapidement, notamment le déploiement de solution de relais (sur le modèle du baluchonnage) qui semblent faire l'objet d'une demande assez forte mais que les autorités publiques peinent à déployer13(*) (encadrement, financement, information) malgré des initiatives locales prometteuses.
Recommandation n° 12 : Poursuivre le déploiement de mesures en faveur des aidants. Prendre des mesures en faveur du relayage (baluchonnage)
III. CONCLUSION
Prendre en charge les personnes atteintes d'un trouble du neuro-développement est un impératif de santé publique.
Trois plans autisme et une stratégie autisme au sein des troubles du neuro-développement ont permis de définir un cadre d'action. Ils ont également permis d'identifier des goulots d'étranglement comme le nombre de personnels nécessaires à cette prise en charge ou la solvabilisation de la dépense. Des points de blocage sont apparus comme ceux relatifs à la formation des professionnels de santé, médico-sociaux ou ceux chargés de la petite enfance ou de l'enfance.
Ainsi vingt ans d'action publique constante dans ces objectifs, des efforts indéniables des acteurs, une gouvernance rénovée et une volonté politique réaffirmée n'ont pas encore permis de rattraper une situation auparavant insuffisamment prise en compte. Les efforts doivent donc être accentués.
En premier lieu, la stratégie doit proposer une enveloppe budgétaire à la hauteur des enjeux. Dans son enquête de décembre 2017, la Cour des comptes a observé que les trois premiers plans autisme avaient retenu « comme objectif de mettre à niveau l'offre de soins et d'accompagnement, dans ses diverses composantes : établissements sanitaires, médicosociaux ou parcours de soins « en ville ». Les crédits qui leur ont été affectés (200 M€ environ, pour le deuxième plan, puis à nouveau pour le troisième plan, soit environ 40 M€ par an) ne reflètent qu'une faible part de l'effort public consenti dans les prises en charge du secteur médico-social, de l'hôpital et « en ville », qui est de l'ordre de 4 Md€ par an ».
Au regard de l'enveloppe budgétaire affectée aux trois premiers plans, la stratégie autisme au sein des troubles du neuro-développement a bénéficié d'un abondement budgétaire plus important avec une enveloppe de 490 millions d'euros répartis entre le budget de l'État, à près de 97 millions d'euros, et l'Ondam (objectif national de dépenses d'assurance maladie) à plus de 393 millions d'euros. Certaines mesures mobilisent les deux sources de financement, à titre d'exemple : les projets de scolarisation mobilisent le budget de l'État côté Éducation nationale et l'Ondam médico-social.
Cet effort budgétaire doit être accru afin de poursuivre la structuration d'une offre d'accueil tant au niveau de la mise en oeuvre du triptyque précoce qu'à celui de la scolarisation qui nécessite également une organisation renforcée. Par ailleurs, des moyens budgétaires supplémentaires sont nécessaires pour renforcer à la fois la politique en faveur de la prise en charge des TSA et permettre la construction de parcours spécifiques pour d'autres troubles du neuro-développement (TDAH, dys).
Des priorités nouvelles doivent être annoncées. La prise en charge des adultes devra être renforcée. À travers cette question se posera la problématique d'un renforcement des articulations entre la stratégie autisme au sein des troubles du neuro-développement et politique du handicap tant un certain nombre de problématiques peuvent être communes : offre d'accueil, amélioration de la connaissance des besoins, logement, emploi.
EXAMEN EN COMMISSION
___________
Réunie le mercredi 31 mai 2023, sous la présidence de Mme Catherine Deroche, présidente, la commission examine le rapport d'information de Mme Jocelyne Guidez, M. Laurent Burgoa, et Mme Corinne Féret, rapporteurs, sur les troubles du neuro-développement.
Mme Catherine Deroche, présidente. - Nous allons à présent entendre la communication de Jocelyne Guidez, Laurent Burgoa et Corinne Féret sur les troubles du neuro-développement (TND).
Mme Jocelyne Guidez. - Les TND sont un ensemble d'affections débutant dès l'enfance. Ils se caractérisent par des déficits du développement entraînant une altération du fonctionnement personnel, social, scolaire, professionnel. Ils regroupent des affections qui se cumulent fréquemment et engendrent des symptômes très variés : trouble du spectre de l'autisme (TSA), trouble de l'attention avec ou sans hyperactivité (TDAH), troubles du développement intellectuel et troubles spécifiques du langage et des apprentissages (TSLA) tels que la dyslexie, la dysorthographie, la dyscalculie, la dyspraxie. Ces maladies du neuro-développement ont pour point commun d'affecter les synapses et les systèmes d'échanges d'informations cérébraux.
Depuis près de vingt ans, l'action publique concentre ses efforts sur les troubles du TSA, qui ont quitté le champ de la santé mentale pour être reconnus comme un handicap.
Depuis 2017, avec la stratégie nationale pour l'autisme au sein des TND, l'objectif poursuivi par le Gouvernement est d'étendre les dispositifs de prise en charge de l'autisme à l'ensemble des troubles du neuro-développement. Ce passage à une stratégie étendue était indispensable, car les personnes atteintes de TSA souffrent souvent de troubles associés. En outre, la stratégie Autisme omettait les personnes souffrant de troubles du déficit de l'attention ou de dys.
À l'issue du comité interministériel du handicap du 6 octobre 2022, le Gouvernement a annoncé son intention de poursuivre et d'intensifier la politique menée depuis 2018 en faveur des personnes présentant un TSA ou un autre TND. Notre travail a été de procéder à un état des besoins.
L'action publique doit passer d'une politique fondée sur l'usage d'instruments communs à des prises en charge plus spécifiques. Elle doit aussi accorder une priorité renouvelée à la prise en charge des adultes. Nous sommes convaincus que cette évolution est indispensable au regard de la situation des familles, des enfants et des adultes concernés.
Pour mener à bien cette mission, nous avons auditionné de nombreux acteurs : associations représentant les familles, adultes et enfants concernés, déléguée interministérielle Autisme et TND, ARS, maisons départementales du handicap (MDPH), représentants du ministère de l'Éducation nationale, professionnels de santé et représentants du secteur social et médico-social. Il en ressort le témoignage de familles en grande difficulté pour faire prendre en charge leurs enfants. Ce constat, connu des autorités publiques, appelle une réponse.
Les rares données épidémiologiques et de prévalence font apparaître un « continent oublié ». Les données disponibles sur le site handicap.gouv.fr révèlent les éléments suivants :
- les TSA touchent 1 % en population générale,
- les TDAH concernent 5 % des enfants et adolescents et 2,5 % des adultes ;
- la dyslexie de 5 à 17 % des enfants en âge d'être scolarisés ;
- le trouble développemental de la coordination (anciennement appelé dyspraxie) : jusqu'à 6 % en population générale et la déficience intellectuelle environ 1 % en population générale.
Ces chiffres semblent en augmentation. Les données récentes laissent penser que les troubles du spectre autistique concernent 2 % des naissances, soit un doublement du nombre de cas à prendre en charge. Selon les dernières études internationales, un enfant sur six présente des TND, soit 18 % des naissances annuelles (environ 130 000 bébés).
L'autisme et les TDAH sont les troubles augmentant le plus, sans doute en lien avec l'amélioration du repérage. Les scientifiques avancent également des facteurs liés aux modes et aux choix de vie ou à l'alimentation.
Cette prévalence impose le renforcement de l'action publique pour construire une prise en charge globale, correctement dimensionnée, répondant aux besoins des enfants, des adultes et de leurs familles. Il convient de consolider les données disponibles pour mieux dimensionner les moyens. Les données relatives à la prise en charge pourraient également faire l'objet d'une exploitation notamment les données des MDPH, ou de celles relatives à l'activité des nouvelles plateformes de coordination et d'orientation (PCO).
M. Laurent Burgoa. - En 20 ans, les plans Autisme et la stratégie nationale pour l'autisme au sein des TND ont permis de faire émerger un modèle de prise en charge constituant le socle de la politique menée en direction des enfants. Ce modèle repose sur un triptyque précoce (repérage, diagnostic, intervention) qui fait aujourd'hui consensus.
Sa mise en oeuvre a souffert de carences persistantes jusqu'en 2017 avant de trouver une réponse organisationnelle avec la création des plateformes de coordination et d'orientation (PCO) et du forfait d'intervention précoce.
Les PCO sont des entités départementales destinées à pallier les difficultés de prise en charge grâce à la mise en réseau des professionnels, libéraux et institutionnels. Elles articulent, à l'échelle d'un département, les professionnels de la première et de la deuxième ligne et les différentes structures de la deuxième ligne. Les PCO doivent permettre une intervention pluridisciplinaire coordonnée immédiate dès le repérage des premières difficultés chez le jeune enfant, sans attendre un diagnostic stabilisé. Depuis 2023, la couverture départementale des PCO 0-6 ans est assurée à 100 % : chaque département dispose de sa plateforme.
Ce déploiement se heurte à la question des moyens budgétaires et humains. Nos auditions ont confirmé ces difficultés. Les PCO butent sur le manque de professionnels disponibles pour réaliser les bilans et prendre les enfants en charge. Les PCO ne parviennent plus à coordonner tous les dossiers. Le secteur libéral n'arrive pas à répondre aux demandes. Les PCO ne peuvent pas se décharger sur les structures d'aval qui, en nombre insuffisant, affichent des listes d'attente qui se comptent en mois voire en années - les délais d'attente pour obtenir une place en IME sont de deux à sept ans.
Cette difficulté pourrait rapidement s'aggraver sous l'effet d'une augmentation des enfants repérés tôt. De nouvelles plateformes sont nécessaires pour les enfants de 7 à 12 ans. Des professionnels de santé supplémentaires doivent être identifiés pour prendre en charge ces enfants.
Temporairement, et si les difficultés de l'enfant nécessitent de solliciter des ergothérapeutes, psychologues et psychomotriciens, la plateforme peut déclencher le forfait d'intervention précoce. Versé pendant un an (renouvelable si nécessaire), il est financé par l'objectif national de dépenses d'assurance maladie (Ondam) pour initier le plus tôt possible une intervention adaptée à même de favoriser le développement des 0 à 6 ans et limiter les sur-handicaps. Ce forfait constitue une novation importante, les actes des professionnels libéraux nécessaires pour les bilans et interventions précoces étant désormais pris en charge la première année, avant toute démarche auprès d'une MDPH et sans attendre qu'une place se libère dans une structure médico-sociale.
Depuis sa création, 27 000 forfaits d'intervention précoce ont été versés aux professionnels libéraux non conventionnés par l'Assurance maladie (ergothérapeutes, psychomotriciens, psychologues) pour 23 000 enfants. La durée d'attribution du forfait a été étendue à 18 mois, puis à 24 mois en 2021. Le montant du forfait est de 1 500 euros pour un bilan et 35 heures d'interventions des ergothérapeutes et des psychomotriciens.
La contractualisation avec les professionnels libéraux constitue une difficulté majeure, le forfait étant jugé peu attractif et excluant tout dépassement d'honoraires. Les PCO ont dû redoubler d'ingéniosité pour inciter les libéraux à s'engager en proposant des prêts de locaux, de matériel de test ou une participation gracieuse aux formations.
Ces difficultés de traitement sont aggravées par la question de la formation des professionnels susceptibles de prendre en charge une personne atteinte d'un TND. Cela concerne donc aussi bien les professionnels de santé que ceux du secteur médico-social, de la petite enfance ou de l'Éducation nationale - nous y reviendrons.
Les médecins spécialistes de ces troubles sont peu nombreux et mal répartis sur le territoire. Les délais d'attente peuvent atteindre 18 mois pour un premier rendez-vous et deux ans pour un diagnostic. Les numerus clausus créent des goulots d'étranglement. Cette question n'est pas propre à la prise en charge des TND, mais impacte plus fortement ce secteur globalement moins attractif pour les professionnels.
Le contenu de la formation initiale ou continue pose également une difficulté. Les promoteurs de la stratégie autisme et TND constatent ne pas avoir obtenu la refonte des formations des professionnels nécessaires à la prise en charge des personnes atteintes d'autisme.
Les plateformes et le forfait d'intervention illustrent la priorité accordée à la situation des enfants en vue de réduire l'intensité de leur handicap. Ces réponses constituent un point nodal dans la stratégie en direction des TND. Cette attention ne doit pas conduire à considérer comme secondaires d'autres thématiques incontournables pour assurer une prise en charge globale. Un travail structurel doit être mené.
Une des priorités est de simplifier les relations avec les MDPH. L'accès aux droits est central et l'effectivité de la mise en oeuvre d'un droit compensatoire est vitale. Dans le cas des enfants atteints de TND, la reconnaissance du handicap constitue un élément incontournable de la prise en charge.
Il ressort des auditions que le dossier d'instruction à remettre à la MDPH concentre les critiques des familles. Une consultation organisée par la délégation interministérielle à l'autisme le confirme. Les participants soulignent la complexité administrative de la démarche et le découragement qu'elle entraîne. In fine, plus de la moitié des personnes n'a pas accès aux droits, par renoncement à la démarche ou incapacité à compléter le dossier. Les critiques portent sur la complexité du dossier et l'existence de pratiques consistant à demander des pièces supplémentaires.
Précisons qu'une large majorité des dossiers est évaluée au vu des documents transmis par les usagers ou leurs familles. Pour certaines situations seulement, une expertise médicale, un entretien avec l'usager ou des partenaires seront menés pour compléter le dossier.
L'enjeu est de trouver un équilibre entre complétude du dossier pour permettre une évaluation de qualité et simplicité de remplissage.
Mais les familles se trouvent donc confrontées à des situations où leur demande est considérée comme incomplète alors qu'elle respecte les textes. Dans le cas le plus fréquent, pour ce qui concerne les enfants atteints de troubles du neuro-développement, les MDPH demandent des bilans faits par d'autres professionnels que le médecin (ergothérapeute, psychomotricien par exemple). Concrètement, ce comportement serait motivé par le manque de précision des certificats médicaux. Ces derniers seraient rédigés de façon lacunaires portant la mention troubles du neuro-développement sans autre information, ce qui ne permet pas une évaluation précise de la situation, le diagnostic de TND regroupant des situations très diverses (trouble autistique, déficience intellectuelle, trouble des apprentissages...) dont la gravité est très différente d'une situation à l'autre. L'équipe d'évaluation a besoin d'éléments complémentaires (compte rendu de spécialistes, bilans paramédicaux..) en sus des éléments de recevabilité. Une première démarche de simplification a été lancée. Elle a abouti à faire passer le dossier de 20 à 30 pages.
Une annonce faite lors de la Conférence nationale du handicap le 26 avril 2022 pourrait lever les difficultés des familles : à compter de 2024, les personnes s'adressant à la MDPH pour la première fois seront assurées d'obtenir un rendez-vous avec un interlocuteur dédié et formé, capable de les renseigner sur leurs droits et de les orienter vers les bons services.
Des critiques se font également entendre sur l'homogénéisation des prises en charge. Ce sujet dépasse les MDPH, qui accordent des droits compensatoires dont la mise en oeuvre peut relever de la compétence d'autres acteurs. C'est le cas par exemple des accompagnants des élèves en situation de handicap (AESH) qui dépendent du ministère de l'Éducation nationale ou des places en établissements social ou médico-social dont la disponibilité peut varier en fonction de l'offre disponible sur chaque territoire.
Sur l'ouverture des droits, les équipes pluridisciplinaires de la MDPH disposent de référentiels et de guides d'appui aux pratiques constituant le socle minimum garanti. La première démarche d'harmonisation de l'évaluation des dossiers a été complétée par une sensibilisation à la situation particulière des TND. Pourtant, de nombreux témoignages indiquent que les droits ouverts varient au-delà de ce qui pourrait être justifié par des différences d'intensité du trouble. Cette situation a pu conduire des familles à changer de département. Il apparaît nécessaire de constituer un bloc de droits homogènes sur tout le territoire.
Mme Corinne Féret. - La deuxième difficulté pointée par les acteurs est celle de la scolarisation des enfants. Le décalage entre objectifs et réalité a régulièrement été évoqué durant les auditions. L'enjeu est central dans la prise en charge des enfants atteints d'un TND. La stratégie Autisme avait pris des engagements forts en la matière ; je pense à l'engagement n° 3 : « rattraper notre retard scolaire ».
Cette démarche volontariste de scolarisation des élèves souffrant de TSA ou de TND s'inscrit dans une démarche plus large de scolarisation en milieu ordinaire d'élèves en situation de handicap (ESH) dont le nombre augmente constamment (de 134 000 en 2004 et à 430 000 en 2022, soit + 220 %). Des mesures de compensation ont été déployées, au premier rang desquelles la notification d'une aide humaine, sous la forme de l'intervention d'AESH.
Cette évolution ne doit pas masquer l'hétérogénéité des situations, le manque de fluidité des parcours entre maternelle et élémentaire, puis entre élémentaire et secondaire, ni le nombre considérable d'enfants dont la scolarisation est loin être effective - leur accès à « l'école » se limitant à quelques heures de cours par semaine.
L'une des priorités de la stratégie était « d'amplifier l'accès des enfants autistes à l'école par la création de dispositifs variés de scolarisation ». Cinq solutions de scolarisation étaient identifiées :
- la scolarisation en milieu ordinaire (avec possibilité d'un accompagnement humain) ;
- la scolarisation dans une classe de référence avec l'appui d'une unité localisée pour l'inclusion scolaire (Ulis) ;
- l'accueil en unité maternelle autisme (UEMA) ou en unité d'enseignement élémentaire autisme (UEEA) ;
- le déploiement de dispositifs d'autorégulation (DAR) ;
- l'entrée dans un institut médico-éducatif (IME) pour les enfants qui ne peuvent pas s'inscrire dans le rythme d'une journée de classe en milieu ordinaire.
La stratégie poursuivait deux objectifs plus spécifiques en maternelle :
- d'une part faciliter la scolarisation à l'école maternelle ordinaire, en faisant intervenir en classe des équipes médico-sociales ou libérales, en soutien aux équipes pédagogiques ;
- d'autre part, tripler le nombre d'UEMA pour scolariser tous les enfants à trois ans, y compris ceux présentant des troubles plus sévères.
A contrario, la stratégie présentée il y a cinq ans demeurait muette sur des projets moins structurants qui auraient bénéficié à des enfants atteints de TDAH ou de troubles dys et sur les questions d'accessibilité pédagogique.
La stratégie Autisme comportait également un volet « Former et accompagner dans leur classe les enseignants accueillant des élèves autistes ».
Notre collègue Cédric Vial, dans son rapport sur les AESH, observe au sein de l'Éducation nationale un « déficit de culture pédagogique sur l'inclusion scolaire, le degré d'acculturation au handicap étant très variable d'un établissement scolaire à l'autre, d'un enseignant à l'autre ». Notre collègue précise que selon des études, les enseignants de moins de 35 ans sont plus sensibilisés à la prise en charge du handicap que leurs aînés. Ce constat pose la question centrale de la formation des personnels de l'Éducation nationale à cette problématique, que Cédric Vial, dont je cite le rapport, juge « clairement insuffisante tant en amont de la prise de poste qu'au cours de la carrière, ainsi que celle de leur accompagnement au moment où des situations de prise en charge se présentent ».
La question de la formation traverse tous les aspects de la prise en charge des enfants souffrant de TND. Elle est identifiée dans les différents plans et stratégies et repose sur une sensibilisation à ces troubles, à leur prévalence, éventuellement à leur repérage, notamment pour les personnels intervenant en maternelle ou dans les premières classes du cycle élémentaire. Si des efforts sont faits en formation initiale, les choses restent complexes en formation continue.
Malgré un objectif clair, les résultats ne sont pas au rendez-vous. La règlementation introduit un module « École inclusive » de 25 heures dans la formation initiale des enseignants. Pourtant, il semble que certaines structures de formation ne soient pas en mesure de proposer l'intégralité du module, par manque de formateurs. Par ailleurs, ces contenus reposeraient sur la transmission de notions souvent incomplètes, parfois datées, et sur la sollicitation de ressources internes qu'il conviendrait de mieux coordonner. À titre d'exemple, les outils institutionnels tels que la plateforme « Cap École inclusive » utilisée pour former les enseignants au quotidien, ne sont pas systématiquement présentés aux enseignants stagiaires.
La plupart des académies tendent à reconsidérer les approches reposant sur la simple caractérisation de troubles (dys, troubles du comportement, etc.) et à renouveler fondamentalement les approches et priorités. Les besoins pédagogiques d'élèves en situation de grande difficulté scolaire ou de handicap sont alors considérés comme essentiels dans la définition des intitulés des modules de formation.
En plus du travail éducatif et pédagogique, l'école inclusive doit permettre aux enfants scolarisés de recevoir des soins. Lors de la conférence nationale du handicap, le Président de la République a exprimé sa volonté d'ouvrir plus largement l'école à l'intervention de professionnels de santé, psychomotriciens, orthophonistes, professionnels du médico-social. C'est un défi colossal à relever pour les acteurs locaux.
Enfin, nous souhaitons attirer votre attention sur la situation des adultes et des familles.
Les auditions et les documents institutionnels disponibles témoignent de la priorité accordée aux enfants. Pourtant, le repérage des adultes - notamment autistes - figurait dans les plans Autisme précédents. Force est de constater que cette question avance très lentement.
L'insuffisance des moyens mis en oeuvre pour prendre en charge les adultes est clairement identifiée dans l'évaluation du troisième plan Autisme. La montée en charge des politiques publiques sur ce point était un objectif de la stratégie nationale pour l'autisme dans les TND (2018-2022).
Cette insuffisance de moyens est d'autant plus préoccupante que le nombre de personnes à prendre en charge reste inconnu du fait de l'absence d'évaluation de la situation.
Devant l'Assemblée nationale, les associations ont souligné que les adultes, sont le coeur de leurs inquiétudes, car le système est saturé. Comme elles le disent, beaucoup de personnes ont été exilées en Belgique faute de places en France. Environ 8 000 adultes y sont accueillis, tous handicaps confondus ; beaucoup sont atteints de TND ou de TSA. Certains souhaiteraient revenir et ne le peuvent pas.
L'association Autisme France résume ainsi la situation : « Le financement global de la stratégie est dérisoire : pas un centime pour les adultes les plus vulnérables alors que les listes d'attente en foyer d'accueil médicalisé et maison d'accueil spécialisée sont au moins de dix ans. Le pari sur les très jeunes enfants est légitime, mais on doit réparation à tous ceux qu'on a démolis par incompétence ou par négligence depuis des décennies. »
Claire Compagnon a complété ces propos en soulignant qu'il ne fallait pas oublier les adultes TDAH, car les professionnels notent, dans les centres d'addictologie dédiés à l'alcool et à la drogue, que 20 % des patients souffrent de TDAH, plus ou moins diagnostiqués et qui ne reçoivent pas les traitements dont ils pourraient bénéficier. Or, toujours selon Mme Compagnon, pour le TDAH, nous disposons de traitements avec peu d'effets secondaires qui donnent des résultats formidables. Ils rencontrent pourtant des difficultés à être prescrits. Certaines représentations sociales sont préjudiciables à la vie des personnes. L'expertise internationale récemment collectée sur le TDAH montre qu'un peu moins de 20 % des détenus en souffrent. Dans les données américaines, 45 % des détenus seraient concernés.
Des mesures en ce sens ont été annoncées lors de la Conférence nationale du handicap. Le sujet n'est donc pas celui de la prise de conscience des autorités, mais de la mise en oeuvre, qui se heurte à l'enjeu de recrutements de personnels compétents et aux conséquences de l'épidémie de covid-19.
Le soutien aux familles est un autre sujet sur lequel les autorités publiques doivent accentuer leurs efforts. Depuis plusieurs années, le répit devient un enjeu important des politiques d'autonomie. La figure de l'aidant s'est imposée, son rôle a été reconnu. L'action des proches aidants, souvent considérée par le passé comme relevant du cadre de la solidarité familiale, a attiré l'attention du législateur. L'usure prématurée, l'interruption des activités professionnelles, la fragilité de l'équilibre personnel des aidants impliquent que les pouvoirs publics se penchent sur leur situation et prévoient des dispositifs aménagés.
Une enquête Ipsos pour le compte de la délégation interministérielle à la stratégie nationale pour l'autisme au sein des TND révèle le besoin d'un répit ponctuel. Il s'agit de la demande la plus importante dans l'expression des parents (besoin « fréquent » à 20 % et « ponctuel » à 56 %), pour souffler quelques heures avec un accompagnement à l'extérieur de la maison (63 %) ou au domicile avec un professionnel formé (58 %) ou pour accueillir temporairement l'enfant sur une période plus longue (48 %). Or, 91 % des parents répondants n'y ont jamais eu recours, ne sachant pas de quoi il s'agit (41 %) ou à qui s'adresser (32 %).
Ces résultats mettent en exergue le besoin majeur d'accélération du déploiement des plateformes de répit et des solutions de relayage - la Stratégie Autisme prévoyait une plateforme de répit par département. Il convient aussi de prendre en compte une demande des associations qui réfutent le terme de répit - impliquant « une pause entre deux épisodes pénibles » -, mais veulent que les familles soient relayées. Le déploiement de solutions de relais sur le modèle du baluchonnage fait l'objet d'une demande assez forte que les autorités publiques peinent à déployer malgré des initiatives locales prometteuses.
Mme Jocelyne Guidez. - Trois plans et une stratégie Autisme au sein des TND ont permis de définir un cadre d'action et d'identifier des goulots d'étranglement, dont le nombre de personnels nécessaires ou la solvabilisation de la dépense. Des points de blocage autour de la formation des professionnels sont apparus.
Ainsi, vingt ans d'action publique constante et d'efforts indéniables des acteurs, une gouvernance rénovée et une volonté politique réaffirmée n'ont pas encore permis de rattraper une situation auparavant insuffisamment prise en compte. Les efforts doivent s'accentuer.
La stratégie doit tout d'abord proposer une enveloppe budgétaire à la hauteur des enjeux. La stratégie Autisme au sein des TND a bénéficié d'une enveloppe de 490 millions d'euros, comprenant environ 97 millions d'euros sur le budget de l'État et 393 millions d'euros de l'Ondam. Cet effort budgétaire doit être accru pour poursuivre la structuration d'une offre d'accueil, la mise en oeuvre du triptyque précoce et la scolarisation. Des moyens supplémentaires sont également nécessaires pour renforcer la politique en faveur de la prise en charge des TSA et permettre la construction de parcours spécifiques pour d'autres TND (TDAH, dys, etc.).
Des priorités nouvelles doivent être annoncées. La prise en charge des adultes devra être renforcée. À travers cette question se posera celle du renforcement des articulations entre la stratégie Autisme au sein des TND et la politique du handicap, qui partagent des problématiques communes : offre d'accueil, amélioration de la connaissance des besoins, logement, emploi.
L'objectif d'un parcours fluide de l'enfance à l'âge adulte doit par ailleurs intégrer une situation nouvelle : le vieillissement de la population et donc, l'évolution de ses besoins.
M. Philippe Mouiller. - Je remercie nos trois rapporteurs pour ce travail. Vous avez parfaitement appréhendé ce sujet épineux.
Le handicap est insuffisamment pris en charge en France. La problématique est exponentielle lorsqu'il est question d'autisme et des différents troubles existants. Pendant longtemps, les pouvoirs publics ont mélangé autisme, TDAH, dys, TND, alors que la nature de la prise en charge diffère. Chaque politique est une boîte : si vous n'entrez pas dans une boîte, la complexité est extrême. Ce ne sont plus les politiques publiques qui sont adaptées aux besoins, mais les personnes en situation de handicap qui doivent s'adapter aux politiques publiques.
Les diagnostics progressent. Plus ces derniers sont posés tôt, plus la prise en charge est engagée tôt et meilleures sont les évolutions possibles pour les jeunes concernés.
La stratégie nationale de l'autisme au sein des TND définit des moyens supplémentaires pour accroître le nombre de places dans les établissements. En parallèle, le gouvernement tend à les réduire, notamment dans les instituts médico-éducatifs. Dans la plupart des programmes d'investissement de la stratégie autisme au sein des TND, les fonds prévus ne peuvent pas être utilisés dans les délais.
Dans le milieu scolaire, les enseignants et les accompagnants ne sont pas formés. Environ 135 000 personnes accompagnent les élèves en situation de handicap, sans que cette hausse des effectifs résolve les difficultés. Nous gérons le quantitatif plutôt que le qualitatif. Le dispositif coûte près de quatre milliards d'euros, pour une prise en charge insuffisante et inadaptée.
Une nouvelle stratégie est annoncée : à quelle échéance verra-t-elle le jour ? Comment faire en sorte de traiter directement les TND avec leurs spécificités, et non pas au travers une politique globale ?
Mme Florence Lassarade. - Je vous remercie pour l'approfondissement de ce sujet. Je salue votre travail.
La France passe du 2ème au 25ème rang en matière de mortalité infantile : voyez-vous un lien entre ce déclassement et la hausse du nombre de cas de dys et d'autisme, notamment ? Les dys sont souvent liés à une prématurité ou une naissance difficile.
Depuis des années, l'association française de pédiatrie ambulatoire sensibilise les pédiatres aux TND, à l'autisme et aux dys. Si le pédiatre pose le bon diagnostic, il n'est pas nécessaire de consulter une multitude de spécialistes de l'enfant. Pensez-vous que le nombre de pédiatres en activité suffira ?
La dyslexie concerne 17 % de la population. Connaissons-nous la part d'enfants utilisant la méthode nonsyllabique, facteur majeur des troubles de l'apprentissage de la lecture ?
Les structures d'accueil des jeunes enfants manquent. Très souvent, des petites écoles accueillent un enfant autiste, sans que les enseignants sachent comment s'occuper de cet élève sans délaisser les autres.
Mme Michelle Meunier. - Je vous remercie pour ce travail considérable.
Comment ne pas désespérer face à ce constat qui perdure depuis des années ? J'ai récemment rencontré le collectif « Handicap 44 en danger », essentiellement composé de mères élevant seules leurs enfants. Ces femmes soulignent que les plateformes ne les aideront pas au quotidien dans l'éducation de leur enfant et la recherche de solutions.
Je lance un cri de colère et relaie l'appel sans concession de l'union nationale des associations de parents, de personnes handicapées mentales et de leurs amis (Unapei) après les annonces du Président de la République lors du Conseil national du Handicap. La ministre chargée des personnes handicapées, Geneviève Darrieussecq, a rapidement précisé que les 50 000 solutions annoncées ne correspondaient pas à la création de 50 000 places, mais à 10 000 places en cinq ans. Cette seule ambition coûterait cinq milliards d'euros, dont je suis curieuse de connaître les modalités de financement.
À force de ne pas répondre aux demandes des familles, ou seulement partiellement, nous générons de la désillusion, du désintérêt, de la colère.
Ne désespérons pas et envoyons un message aux parents et aux aidants qui ne perçoivent pas le début d'une proposition.
Mme Cathy Apourceau-Poly. - Je remercie nos collègues pour le travail réalisé.
Je rejoins Michelle Meunier. Les enfants en situation de handicap ne devraient pas être une variable d'ajustement. Ils méritent tous une solution. Des associations se créent pour compenser le manque cruel de l'État dans le domaine du handicap. Combien de parents rencontrons-nous qui attendent une place dans un établissement depuis trois ou cinq ans ? Des familles du Pas-de-Calais trouvent des places en Belgique. Il est incroyable qu'un petit pays comme la Belgique parvienne à accueillir ses enfants et les nôtres. La situation est identique pour les adultes en situation de handicap ou de vieillissement.
Le collectif Handicaps n'a pas participé à la Conférence nationale du handicap, dénonçant le manque d'ambition et de concertation. La situation dure depuis des années et perdurera si les moyens financiers ne sont pas à la hauteur pour créer des places dans les établissements et revaloriser les métiers du handicap.
L'inclusion dans les établissements scolaires « ordinaires » est très positive pour certains enfants. Malheureusement, certains vont dans une école classique par manque de place dans les établissements spécialisés. Les AESH n'ont pas de statut et sont insuffisamment formés. Ils accompagnent parfois plusieurs enfants présentant des pathologies différentes. Je rappelle que ces personnes gagnent le SMIC.
Sans une réflexion globale, nous n'avancerons pas.
Mme Jocelyne Guidez. - Le dossier d'un enfant déménageant de l'Essonne en Gironde a été perdu par la MDPH. Sans ce dossier, il ne peut pas recevoir le clavier dont il a besoin.
Le nombre de dossiers dans les MDPH augmente, car les enfants sont mieux repérés, notamment entre zéro et six ans.
Le plan Autisme n'est pas encore paru. Environ 101 propositions devraient être émises. Je trouve cela ridicule, quand nous ne sommes pas en mesure d'en déployer deux ou trois de manière efficiente.
Le TDAH n'est pas un handicap : il est handicapant. Il est très différent de souffrir d'un TDAH et du syndrome de Rett. Les professeurs des écoles n'ont pas de connaissances sur les handicaps lourds. Il est légitime que les parents souhaitent que leur enfant suive une scolarité normale, mais cela est parfois impossible. Je regrette que nous ayons « vendu du rêve » aux parents. Pour autant, nous devons accueillir des enfants avec un handicap lourd dans des structures adaptées. Nous ne pouvons pas nous satisfaire des mouroirs actuels dans lesquels tout le monde est mélangé, empêchant chacun d'évoluer.
Je souhaite que, lorsqu'une école est construite, une classe soit réservée aux enfants handicapés afin de permettre à tous les enfants de se côtoyer et de changer le regard sur le handicap. Une telle mesure n'est pas si compliquée à mettre en oeuvre.
Des familles - le plus souvent des femmes - s'arrêtent de travailler pour prendre en charge leur enfant.
Mme Catherine Deroche, présidente. - Je vous remercie pour ce travail. Je soumets au vote les préconisations des rapporteurs et leur publication.
La commission unanime approuve les préconisations et autorise la publication du rapport.
LISTE DES PERSONNES ENTENDUES
___________
· Haute Autorité à la santé (HAS)
Pr Dominique Le Guludec, présidente
Dr Pierre Gabach, chef du service bonnes pratiques
Sophie Guennery, cheffe de projet
· Association régionale des PEP Pays de La Loire
Christian Guillaumey, directeur général
· Pr Pierre Fourneret, pédopsychiatre, PU-PH, chef du service Psychopathologie du développement de l'hôpital Femme-Mère-Enfants de Lyon, spécialiste des troubles dys
· Pr Jacques Sizun, pédiatre néonatalogiste, chef du service de Néonatalogie du CHU de Toulouse et Professeur de Pédiatrie à la Faculté de Médecine de l'Université Paul Sabatier de Toulouse
· Société française de néonatalogie
Pr Jean-Christophe Rozé, président, pédiatre chef de Service de médecine néonatale au Centre hospitalier universitaire de Nantes, et Professeur à l'université de Nantes.
Dr Véronique Pierret, médecin pédiatre au CHIC de Créteil et chercheur INSERM dans l'équipe EPOPEE
Pr Pierre Kuhn, professeur de pédiatrie, Université de Strasbourg et Chef de service au CHU de Strasbourg
Pierre Gressens, neuropédiatre, directeur de Recherche à l'INSERM, unité « Neuro Diderot » Inserm-Université de Paris, Hôpital Rober Debré, Paris
· Pi-PSY
François-Benoît Vialatte, cofondateur et président, psychologue clinicien
Aurore Vialatte, cofondateur, docteur en ingénierie biomédicale
· Mme Claire Compagnon, déléguée interministérielle à la stratégie nationale pour l'autisme au sein des troubles du neuro-développement
· Pr Richard Delorme, chef du service de psychiatrie pédiatrique de l'hôpital Robert Debré
· Pr Amaria Baghdadli, professeure des universités et psychiatre, responsable du Département universitaire de pédopsychiatrie et du Centre de ressources sur l'autisme au CHU de Montpellier
· Normandie Pédiatrie
Elen Legendre, directrice régionale Normandie Pédiatrie
Marine Erard, directrice adjointe en charge des Ressources - Prévention et Formation
· Association HyperSupers
Christine Getin, directrice
· Association TDAH pour une égalité des chances
Stéphanie Jacquet, présidente
· Association TDAH partout pareil
Fred Schenk, président-fondateur
· Association TypiK'Atypik
Virginie Bouslama, présidente
· Association Française des Centres Médico-Psycho-Pédagogiques (FDCMPP)
Dr Amandine Buffière, présidente
· Agence régionale de santé d'Île-de-France
Isabelle Bilger, directrice de l'autonomie
Charlotte Faisse, responsable du département de l'offre pour les personnes handicapées au sein de la direction de l'autonomie
· Fédération française Sésame autisme
Christine Meignien, présidente
· France autisme
Danièle Langloys, présidente
· Brigitte Chamak, sociologue
· Association des Psychiatres Infanto-juvéniles de secteur sanitaire et médico-social (API)
Dr Christophe Libert, président
· Société Française de Psychiatrie de l'Enfant et de l'Adolescent et des Disciplines Associées (SFPEADA)
Dr Jean Chambry, président
· Direction générale de l'enseignement scolaire (DGESCO)
Rachel-Marie Pradeilles-Duval, cheffe du service de l'instruction publique et de l'action pédagogique
Sébastien Mounié, chef du bureau de l'école inclusive
· Association nationale des équipes contribuant à l'action médico-sociale précoce (ANECAMSP)
Geneviève Laurent, présidente
Dr Sandrine Lanco-Dosen, vice-présidente
Pr Stéphane Marret, chef du service de pédiatrie néonatale et réanimation au CHU de Rouen
· Pr Frédérique Bonnet-Brilhault, chef de service Centre Universitaire de Pédopsychiatrie, Excellence Center in Autism and Neurodevelopmental Disorders Exac-t, CHRU Tours
· Association Occitadys
Thiébaut-Noël Willig, président
Laurent Raffier, chef de projet du parcours troubles spécifiques du langage et des apprentissages (TSLA) Occitanie
· Groupement d'intérêt scientifique autisme et troubles du neurodéveloppement
Pr Catherine Barthélémy, présidente
· Association des directeurs de maison départementale pour les personnes handicapées (MDPH)
· Karine Barthe, vice-présidente, et référente sur les sujets associés à l'autisme et les TND
Laetitia Barret, vice-présidente
· Haut conseil de la famille, de l'enfance et de l'âge (HCFEA)
Sylviane Giampino, psychologue, présidente
Frédérique Chave, secrétaire générale adjointe
Léane Armenjon, apprentie, chargée d'études Enfance
· Fédération Française d'Addictologie en charge de la Coordination nationale TDAH Adultes
Dr Etienne Kammerer, vice-président
· ARS Pays de la Loire
Florent Pouget, directeur de l'offre de santé et en faveur de l'autonomie (DOSA)
Dr Emmanuelle Ninin, médecin Inspecteur de Santé Publique - département « Parcours des personnes en situation de handicap » - (DOSA)
Mme Claire De Alzuza, inspectrice de l'action sanitaire et sociale - département « Parcours des personnes en situation de handicap » - (DOSA)
· ARS Nouvelle-Aquitaine
Anne-Sophie Lavaud-Rousseau, directrice déléguée à l'autonomie et à la santé des populations vulnérables, au sein de la direction de la protection de la santé et de l'autonomie
Caroline Caze, responsable du département handicap au sein de la direction déléguée susvisée
· Cour des comptes
François de La Guéronnière, président de section
Juliette Méadel, rapporteure
Alice Lapray, rapporteure
Alexandre Picard, vérificateur à la 6ème chambre
· Maison départementale pour les personnes handicapées du Calvados
Rachel Helie, référente Éducation nationale
Aurélie Lecomte, psychologue - pôle Enfance
Ludivine Surcin, médecin - pôle Enfance
Delphine Lavandier, responsable du pôle Évaluation - élaboration des réponses
· Maison départementale pour les personnes handicapées du Gard
Gilles Eyraud, président
Myriam Poujol Boisse, médecin, représentante du Service Evaluation et Accompagnement
Katia Dacquet, enseignante référente, représentante du Service Evaluation et Accompagnement
Laurent Boucarut, responsable d'équipe, représentant du Service Evaluation et Accompagnement
· Maison des personnes handicapées de la Collectivité européenne d'Alsace
Laurence Dehan, directrice de la MPHCA
Dr Michèle Herrmann, directrice adjointe
· Jérôme Bourne Branchu, directeur académique des services de l'éducation nationale de l'Essonne, inspecteur d'académie
· Fédération française des Dys (FFDys)
Nathalie Groh, présidente
Henri Zeller, administrateur
· Grégory Wirth, conseiller technique école inclusive au rectorat de Versailles
· Stéphanie Lentz, conseillère technique école inclusive au rectorat de Créteil
· Jean-François Lafont, conseiller technique « élèves en situation de handicap » (CT-ASH) auprès de la rectrice de Bordeaux
· Pr Manuel Bouvard, Institut de Neurosciences Intégratives d'Aquitaine, Pôle Universitaire de Psychiatrie de l'Enfant et de l'Adolescent, Hôpital Charles Perrens à Bordeaux
· Michel Keisler, directeur général de l'Association pour adultes et jeunes handicapés (APAJH) de Gironde
· Caisse nationale de solidarité pour l'autonomie (CNSA)
Bénédicte Autier, directrice de l'accès aux droits et des parcours
Etienne Deguelle, directeur adjoint
· Adrien Taquet, coprésident des Assises de la pédiatrie et de la santé de l'enfant
TABLEAU DE MISE EN
oeUVRE
ET DE SUIVI DES RECOMMANDATIONS
|
N° |
Recommandations |
Acteurs concernés |
Support |
|
1 |
Poursuivre une stratégie visant à prendre en charge tous les troubles du neuro-développement (TND). Consolider la phase de mutualisation (recherche, PCO (Plateforme de coordination et d'orientation), Forfait d'intervention et développer à une logique d'ajustement des besoins. Par exemple créer un parcours spécifique pour les personnes atteintes d'un Trouble de l'attention avec ou sans hyperactivité (TDAH). |
Ministère des Solidarités, de l'Autonomie et des Personnes handicapées Délégation Interministérielle Autisme et troubles du neuro développement |
PLFSS PLF |
|
2 |
Développer les réseaux de périnatalité d'aval dans toutes les régions et élargir le suivi à tous les enfants nés avant 37 semaines d'aménorrhée. |
Ministère de la Santé et de la Prévention |
PLFSS |
|
3 |
Élaborer une politique de recueil des données. Les données relatives à la prévalence sont extrapolées à partir d'études internationales, les données des Maison départementale pour les personnes handicapées (MDPH), des Centre d'action médico-sociale précoce (CAMSP) ou encore des services du ministère de l'éducation nationale sont peu ou pas exploitées. Une politique de recueil des données est indispensable pour dimensionner cette politique à la hauteur des besoins et suivre les parcours. |
Ministère des Solidarités, de l'Autonomie et des Personnes handicapées CNSA |
Référentiel national |
|
4 |
Achever le déploiement des PCO, notamment pour les 7-12 ans et renforcer leurs moyens pour tenir compte de la prévalence des TND. Le modèle des PCO doit être pérennisé et sa volumétrie adaptée à la prévalence des TND. Certains acteurs estiment qu'il faudrait doubler la capacité des PCO 0-6 ans. |
Délégation Interministérielle Autisme et troubles du neuro développement ARS |
Appel à manifestation |
|
5 |
Élargir la solvabilisation de l'accès à des professionnels de santé libéraux face au problème de prise en charge en aval des PCO rencontrées par les familles. Cet élargissement peut passer, dans un premier temps par un élargissement du forfait d'intervention (montant, durée, bénéficiaires) mais la pérennisation de cet accès nécessitera une négociation conventionnelle entre l'assurance maladie et ces professionnels. |
Délégation interministérielle Union nationale des caisses d'assurance maladie |
Textes réglementaires et conventionnels |
|
6 |
Former (spécifiquement) les professionnels de santé. La mise en oeuvre de la stratégie se heurte à un problème de démographie et d'attractivité qui touche l'ensemble du secteur sanitaire et médico-social. Elle est confrontée à un problème plus spécifique qui est celui de la formation au repérage et à la prise en charge des TND. |
Ministère de la Santé et de la Prévention Ministère de l'Enseignement supérieur et de la Recherche |
Textes réglementaires et circulaires aux services déconcentrés |
|
7 |
Faciliter les démarches auprès des MDPH. Clarifier les attentes des MDPH (éléments devant figurer dans le dossier médical, proposer systématiquement une aide humaine, sensibiliser les professionnels de santé aux enjeux du dossier MDPH). |
CNSA |
Référentiel national |
|
8 |
Homogénéiser le traitement des dossiers par les MDPH (réviser le guide barème) mais également les droits ouverts. |
CNSA |
Référentiel national |
|
9 |
Former spécifiquement au repérage et à la prise en charge des TND les professionnels de la petite enfance et de l'éducation nationale. Ce point est identifié il s'agit maintenant de lui donner une traduction concrète et à la hauteur des enjeux. Des échanges avec d'autres secteurs pourraient être envisagés pour assurer les temps de formation prévus par les textes (appel à des professionnels du secteur sanitaire ou médico-social). Ce point pourrait être intégré dans les conventions entre ARS et rectorats. |
Ministère l'Éducation nationale et de la Jeunesse Délégation Interministérielle Autisme et troubles du neuro développement |
Textes réglementaires et circulaires aux services déconcentrés |
|
10 |
Faire entrer le médico-social à l'école, afin que les ESH (Élève en situation de handicap) puissent bénéficier d'un accompagnement médico-social au sein même de l'école, en favorisant : - les échanges et les formations conjointes entre les enseignants, les AESH et les professionnels médico-sociaux pour « faire culture commune » ; - l'installation de plateaux techniques médico-sociaux dans les établissements scolaires, en profitant de l'actuelle baisse de la démographie scolaire pour libérer des locaux, ou à l'occasion de la construction de nouveaux établissements. |
Ministère l'Éducation nationale et de la Jeunesse Délégation Interministérielle Autisme et troubles du neuro développement |
Textes réglementaires et circulaires aux services déconcentrés |
|
11 |
S'occuper enfin des adultes ! La prise en charge des adultes doit faire l'objet d'un rattrapage à l'occasion de la prochaine stratégie (repérage, diagnostic, prise en charge, accompagnement dans la vie professionnelle, logement, etc..) |
Ministère des Solidarités, de l'Autonomie et des Personnes handicapées Délégation Interministérielle Autisme et troubles du neuro développement |
PLFSS PLF et textes règlementaires |
|
12 |
Poursuivre le déploiement de mesures en faveur des aidants. Prendre des mesures en faveur du relayage (baluchonnage) |
Ministère des Solidarités, de l'Autonomie et des Personnes handicapées Délégation Interministérielle Autisme et troubles du neuro développement |
PLFSS et textes réglementaires |
* 1 Évaluation du 3ème plan autisme dans la perspective de l'élaboration d'un 4ème plan, Claire Compagnon, Delphine Corlay, membres de l'Inspection générale des affaires sociales, Gilles Petreault, membre de l'Inspection général de l'éducation nationale, Mai 2017.
* 2 Étude épidémiologique sur les petits âges gestationnels, Inserm.
* 3 Rapport d'information de M. Michel Amiel fait au nom de la mission d'information sur la situation psychiatrie mineurs en France (n° 494, 2016-2017).
* 4 Évaluation de la politique en direction des personnes présentant des troubles du spectre de l'autisme, enquête demandée par le comité d'évaluation et de contrôle des politiques publiques de l'Assemblée nationale, décembre 2017.
* 5 Délégation interministérielle à la stratégie nationale pour l'autisme au sein des troubles du neurodéveloppement, Ce que nous disent les personnes et les familles sur leur parcours de vie, cahier spécial, juin 2020.
* 6 https://handicap.gouv.fr/8eme-edition-du-barometre-des-maisons-departementales-des-personnes-handicapees-0.
* 7 Guide des éligibilités pour les décisions prises dans les maisons départementales des personnes handicapées, Mai 2013, https://www.cnsa.fr/documentation/CNSA-Technique-eligibilites-web-2.pdf
* 8 Sénat, Rapport d'information fait au nom de la commission de la culture, de l'éducation et de la communication sur les modalités de gestion des AESH, pour une école inclusive, Par M. Cédric Vial, mai 2023.
* 9 Cap école inclusive est une plateforme de ressources pédagogiques pour répondre aux besoins éducatifs particuliers des élèves. Elle est un point d'appui à la mise en oeuvre des adaptations pédagogiques nécessaires et à la formation des enseignants du premier et du second degré.
* 10 Note complémentaire à l'instruction n°2016-154 du 21 octobre 2016 relative à la territorialisation de la politique de santé - Fiche annexe « indicateurs de suivi de la recomposition médico-sociale », valisée par le CNP du 22 février 2018.
* 11 Assemblée nationale, commission des affaires sociales, mercredi 3 mai 2023, Table ronde avec des associations sur la prise en charge de l'autisme.
* 12 Délégation interministérielle à la stratégie nationale pour l'autisme au sein des troubles du neurodéveloppement, Ce que nous disent les personnes et les familles sur leur parcours de vie, cahier spécial, juin 2020.
* 13 Du baluchonnage québécois au relayage en France : une solution innovante de répit Mission confiée par le Premier ministre à Joëlle Huillier, Députée de l'Isère, mars 2017.