Rapport n° 126 (2013-2014) de MM. Yves DAUDIGNY , Georges LABAZÉE , Mmes Isabelle PASQUET , Christiane DEMONTÈS et M. Jean-Pierre GODEFROY , fait au nom de la commission des affaires sociales, déposé le 6 novembre 2013
Disponible au format PDF (2,2 Moctets)
-
EXAMEN DES ARTICLES
-
PREMIÈRE PARTIE - DISPOSITIONS RELATIVES
À L'EXERCICE 2012
-
DEUXIÈME PARTIE - DISPOSITIONS RELATIVES
À L'ANNÉE 2013
-
Article 3 - Transfert des excédents du Fonds
pour l'emploi hospitalier
-
Article 4 - Participation des organismes
complémentaires au forfait « médecin
traitant »
-
Article 5 - Ajustement pour 2013 des montants du
Fonds de modernisation des établissements de santé publics et
privés, de l'Etablissement de préparation et de réponse
aux urgences sanitaires et de l'Office national d'indemnisation des accidents
médicaux
-
Article 6 - Rectification des prévisions de
recettes et des tableaux d'équilibre pour 2013
-
Article 7 - Rectification de l'Ondam 2013
-
Article 3 - Transfert des excédents du Fonds
pour l'emploi hospitalier
-
TROISIÈME PARTIE - DISPOSITIONS RELATIVES
AUX RECETTES ET À L'ÉQUILIBRE FINANCIER DE LA
SÉCURITÉ SOCIALE POUR L'EXERCICE 2014
-
Section 1 - Dispositions relatives aux recettes des
régimes obligatoires de base et des organismes concourant à leur
financement
-
Article additionnel avant l'article 8 (article 14
de la loi n° 94-628 du 25 juillet 1994 relative à l'organisation du
temps de travail, aux recrutements et aux mutations dans la fonction publique)
- Diminution du taux de la cotisation des établissements hospitaliers au
Fonds pour l'emploi hospitalier
-
Article 8 (art. L. 136-7 et L. 245-15 du
code de la sécurité sociale ; art. L. 14-10-4 du code
de l'action sociale et des familles ; art. 1600-0 S du code
général des impôts ; ordonnance n° 96-50 du
24 janvier 1996 ; ordonnance n° 96-1122 du 20 décembre
1996) - Refonte des règles de calcul, de déclaration et de
recouvrement applicables aux prélèvements sociaux assis sur les
produits de placement
-
Article 9 (art. L. 731-14, L. 731-15 et
L. 731-17 du code rural et de la pêche maritime,
art. L. 136-7 du code de la sécurité sociale) -
Financement des mesures prises en matière de retraites
complémentaires agricoles
-
Article 10 (art. L. 613-10 et L. 633-10
du code de la sécurité sociale) - Création d'une
cotisation déplafonnée d'assurance vieillesse applicable aux
artisans et commerçants affiliés au régime social des
indépendants
-
Article 11 (art. L. 161-45 du code de la
sécurité sociale ; art. L. 5123-5 et L. 5211-5-1 du code de
la santé publique ; art. 1635 bis AF, 1635 bis AG et 1635 bis AH
[nouveaux] du code général des impôts) - Financement de la
Haute Autorité de santé
-
Article 12 (art. 238 bis GC, 1600-0 N, 1600-0 Q du
code général des impôts ; art. L. 166 D du livre des
procédures fiscales ; art. L. 5121-18 du code de la santé
publique ; art. L. 245-2 et L. 245-6 du code de la sécurité
sociale) - Fusion de la contribution sur le chiffre d'affaires des laboratoires
et de la taxe sur les premières ventes de médicaments
-
Article 12 bis (art. L. 138-2 du code de
sécurité sociale) - Création d'une troisième
tranche de la taxe sur le chiffre d'affaires de la vente en gros
-
Article 12 ter (art. L. 912-1,
L. 137-15 et L. 137-16 du code de la sécurité sociale)
- Recommandation d'un ou plusieurs organismes de prévoyance par les
branches professionnelles
-
Article 13 (art. L. 138-10 du code de la
sécurité sociale) - Fixation du taux K de la clause de sauvegarde
pour l'année 2014
-
Article 14 - Intégration des
déficits de la Cnam et de la Cnaf dans le champ du programme de reprise
de dette confié à la Cades
-
Article 15 (art. L. 131-8, L. 135-3, L. 136-8,
L. 137-13, L. 137-14, L. 137-16, L. 137-18, L. 137-19,
L. 137-24, L. 139-1, L. 241-6 et L. 245-16 du code de la
sécurité sociale, art. L. 731-2 du code rural et de la
pêche maritime, lois n° 2010-1657 du 29 décembre
2010 et n° 2012-1404 du 17 décembre 2012) - Mesures de
transferts de recettes
-
Article 15 bis (art. 520 B [nouveau] du code
général des impôts) - Création d'une contribution
sur les boissons énergisantes
-
Article 15 ter (art. 1001 du code
général des impôts ; art. L. 3332-2-1 du code
général des collectivités territoriales) - Majoration du
taux de la taxe spéciale sur les conventions d'assurance applicable aux
contrats complémentaires santé dits « non
responsables »
-
Article 16 (art. L. 6243-3 du code du
travail ; art. L. 131-7 du code de la sécurité
sociale ; art. L. 120-26 et L. 120-28 du code du service
national) - Reconfiguration des exonérations de cotisations relatives
à l'apprentissage, aux contrats de service civique et aux chantiers
d'insertion
-
Article 17 - Approbation du montant de la
compensation des exonérations, réductions ou abattements
d'assiette de cotisations ou contributions de sécurité
sociale
-
Article additionnel avant l'article 8 (article 14
de la loi n° 94-628 du 25 juillet 1994 relative à l'organisation du
temps de travail, aux recrutements et aux mutations dans la fonction publique)
- Diminution du taux de la cotisation des établissements hospitaliers au
Fonds pour l'emploi hospitalier
-
Section 2 - Prévisions de recettes et
tableaux d'équilibre
-
Article 18 - Approbation du tableau
d'équilibre de l'ensemble des régimes obligatoires pour
2014
-
Article 19 - Approbation du tableau
d'équilibre du régime général pour 2014
-
Article 20 - Approbation du tableau
d'équilibre des organismes concourant au financement des régimes
obligatoires (FSV), fixation de l'objectif d'amortissement de la dette sociale
et des prévisions de recettes du FRR et de la section 2 du FSV pour
2014
-
Article 21 - Approbation du rapport figurant
à l'annexe B du projet de loi de financement
-
Article 18 - Approbation du tableau
d'équilibre de l'ensemble des régimes obligatoires pour
2014
-
Section 3 - Dispositions relatives au recouvrement,
à la trésorerie et à la comptabilité
-
Article 22 (art. L. 131-6-2, L. 133-6-2
et L. 722-4 du code de la sécurité sociale) -
Simplifications du mode de calcul des cotisations dues par les travailleurs
indépendants
-
Article 23 (art. L. 133-5-5 [nouveau],
L. 133-6-7-2 [nouveau] L. 133-8, L. 241-10, L. 243-1-2,
L. 612-10, L. 623-1 et L. 722-5 du code de la
sécurité sociale ; art. L. 1221-12-1,
L. 1271-3, L. 1271-4, L. 1522-1 et L. 1522-4 du code du
travail ; art. L. 725-22 du code rural et de la pêche maritime)
- Aménagement du calendrier de mise en oeuvre de la déclaration
sociale nominative, extension du champ de l'obligation de
dématérialisation des déclarations sociales et
promotion du chèque emploi service outre-mer
-
Article 23 bis (art. L. 162-17-2-1, L.
162-17-4, L. 162-17-4-1, L. 162-17-7, L. 162-17-8, L. 165-1-2,
L. 165-3, L. 165-5, L. 165-8-1 et L. 165-13 du code de la
sécurité sociale) - Compétence des Urssaf pour le
recouvrement contentieux des pénalités financières
relatives aux produits de santé remboursables
-
Article 24 - Affectation à la Caisse
nationale d'assurance maladie des excédents de la Caisse d'assurance
maladie des industries électriques et gazières
-
Article 25 (article 38 de la loi
n° 2012-1404 du 17 décembre 2012 de financement de la
sécurité sociale pour 2013) - Prorogation de l'avance consentie
par l'Agence centrale des organismes de sécurité sociale à
la Caisse autonome nationale de la sécurité sociale dans les
mines
-
Article 26 - Habilitation des régimes de
base et des organismes concourant à leur financement à recourir
à l'emprunt
-
Article 22 (art. L. 131-6-2, L. 133-6-2
et L. 722-4 du code de la sécurité sociale) -
Simplifications du mode de calcul des cotisations dues par les travailleurs
indépendants
-
QUATRIÈME PARTIE - DISPOSITIONS RELATIVES
AUX DÉPENSES POUR L'EXERCICE 2014
-
Section 1 - Dispositions relatives aux
dépenses d'assurance maladie
-
Article 27 A (art. L. 162-31-1 [nouveau]
du code de la sécurité sociale) - Expérimentation de
nouveaux modes d'organisation des soins
-
Article 27 (article 44 de la loi
n° 2007-1786 du 19 décembre 2007 de financement de la
sécurité sociale pour 2008 ; art. L. 162-14-2 du
code de la sécurité sociale) - Prolongation d'un an de
l'expérimentation des nouveaux modes de rémunération
(NMR)
-
Article 27 bis (art. L. 162-32-1 du code
de la sécurité sociale) - Centres de santé
-
Article 28 (art. L. 4011-2, L. 4011-2-1, L.
4011-2-2 et L. 4011-2-3 [nouveaux] du code de la santé publique ;
art. L. 161-37 du code de la sécurité sociale) -
Réforme du cadre d'autorisation des coopérations de l'article 51
de la loi HPST
-
Article 29 - Expérimentation de
déploiement de la télémédecine
-
Article 29 bis - Rapport sur les déserts
médicaux
-
Article 30 (art. L. 722-6 et
L. 722-8-2 du code de la sécurité sociale) - Versement
d'indemnités journalières aux professionnelles de santé en
cas d'arrêt maladie lié à la grossesse
-
Article 31 (art. L. 322-5-5 du code de
la sécurité sociale) - Transports sanitaires
-
Article 32 (art. L. 221-1-1 et
L. 221-1 du code de la sécurité sociale ;
art. L. 1433-1 du code de la santé publique ; article 116
de la loi n° 86-33 du 9 janvier 1986 portant dispositions statutaires
relatives à la fonction publique hospitalière) - Suppression du
fonds d'intervention pour la qualité et la coordination des soins
(Fiqcs)
-
Article 33 (art. L. 162-22-8 [nouveau],
L. 162-26-1, L. 162-22-9-2 et L. 162-22-10 du code de la
sécurité sociale) - Réforme de la tarification à
l'activité des établissements de santé
-
Article additionnel après l'article 33
(art. L. 162-22-18 du code de la sécurité sociale) -
Composition des équipes de contrôle de la T2A
-
Article additionnel après l'article 33
(art. L. 162-22-18 du code de la sécurité sociale) -
Composition de la commission de contrôle de la T2A
-
Article 33 bis (art. L. 162-1-17 du code
de la sécurité sociale) - Adaptation de la procédure de
mise sous accord préalable de certaines prestations d'hospitalisation de
soins de suite et de réadaptation
-
Article 34 - Expérimentation de la
tarification au parcours pour l'insuffisance rénale chronique et le
traitement du cancer par radiothérapie
-
Article additionnel après l'article 34
(art. L. 6122-15 du code de la santé publique) - Plateaux
d'imagerie médicale mutualisés
-
Article 35 (art. L. 174-1-2 [nouveau] du
code de la sécurité sociale ; art. L. 1435-9 du
code de la santé publique) - Fongibilité des crédits entre
les soins de suite et de réadaptation, la psychiatrie et le Fonds
d'intervention régional
-
Article additionnel après l'article 35
(article 48 de la loi n° 2012-1404 du 17 décembre 2012 de
financement de la sécurité sociale pour 2013) -
Fongibilité des crédits pour l'expérimentation sur le
parcours de santé des personnes âgées en risque de perte
d'autonomie
-
Article 36 (art. L. 162-22-14,
L. 162-22-15, L. 174-2, L. 174-2-2, L. 174-9-1,
L. 174-12, L. 174-15-1 et L. 175-2 [nouveau] du code de la
sécurité sociale ; art. L. 6416-4 du code de
la santé publique ; article 14 de la loi n° 94-628 du 25
juillet 1994 relative à l'organisation du temps de travail, aux
recrutements et aux mutations dans la fonction publique ; article 33 de la
loi n° 2003-1199 du 18 décembre 2003 de financement de la
sécurité sociale pour 2004) - Report de la facturation
individuelle dans les hôpitaux et répartition des charges
hospitalières entre les régimes d'assurance maladie
-
Article additionnel avant l'article 37
(art. L. 161-37, L. 161-39, L. 162-12-15, L. 162-16-4,
L. 162-17-6, L. 162-17-7, L. 165-2 et L. 861-3 du code de
la sécurité sociale) - Remplacement du SMR et de l'ASMR par un
indice synthétique unique
-
Article 37 - Expérimentation de la
délivrance de certains antibiotiques à l'unité
-
Article 38 (art. L. 5121-1,
L. 5121-10-2, L. 5121-20 et L. 5125-23-2 [nouveau] du code de la
santé publique ; art. L. 162-16 du code de la
sécurité sociale) - Diffusion des médicaments
biosimilaires
-
Article 39 (art. L. 162-16-5-1 et
L. 162-16-5-2 [nouveau] du code de la sécurité sociale) -
Prise en charge des médicaments ayant bénéficié
d'une autorisation temporaire d'utilisation (ATU)
-
Article 40 (art. L. 138-9 et
L. 138-9-1 [nouveau] du code de la sécurité sociale) -
Déclaration des remises sur les médicaments
génériques consenties aux pharmaciens par les fournisseurs
-
Article 40 bis (art. L. 162-16-1-1
[nouveau] du code de la sécurité sociale) - Modalités
d'application de la convention pharmaceutique aux pharmacies mutualistes et
minières
-
Article 41 (art. L. 162-22-7 et
L. 162-22-7-2 du code de la sécurité sociale ;
art. L. 5123-2 du code de la santé publique) - Amélioration
des dispositifs de régulation des produits de santé
financés en sus des prestations d'hospitalisation
-
Article 42 (art. L. 162-1-7-1 et L. 162-1-8
[nouveau] du code de la sécurité sociale) - Simplification des
règles de tarification des actes innovants nécessaires à
l'utilisation ou à la prise en charge des dispositifs
médicaux
-
Article additionnel après l'article 42
(art. L. 161-41 et L. 165-1 du code de la sécurité sociale, art.
L. 5123-3 du code de la santé publique) - Uniformisation des
règles de fonctionnement des commissions spécialisées de
la Haute Autorité de santé
-
Article 42 bis - Rapport sur l'affectation de
l'élargissement de l'assiette de la contribution sur les dépenses
de promotion des médicaments
-
Article 43 (art. L. 162-1-11 du code de la
sécurité sociale) - Renforcement de l'aide au sevrage
tabagique
-
Article 44 (art. L. 162-4-5 et L. 162-8-1
[nouveaux] du code de la sécurité sociale) - Tiers payant sur les
consultations et examens préalables à la contraception chez les
mineures d'au moins 15 ans
-
Article 45 (art. L. 861-1,
L. 863-1, L. 863-6, L. 863-7 et L. 871-1 du code de la
sécurité sociale) - Simplification de l'accès à la
CMU-c pour certains étudiants et réforme de la protection sociale
complémentaire
-
Article additionnel après l'article 45
(art. L. 861-2 du code de la sécurité sociale) - Prise
en compte du revenu fiscal de référence pour l'ouverture des
droits à la CMU-c et à l'ACS
-
Article 45 bis (art. L. 165-6 du code de
la sécurité sociale) - Panier de soins pour les
bénéficiaires de l'ACS
-
Article 45 ter (art. L. 863-3 du code de
la sécurité sociale) - Renouvellement automatique de l'ACS pour
les allocataires d'un minimum vieillesse
-
Article 46 (art. L. 613-8 du code de la
sécurité sociale ; art. 732-4, L. 732-8-1 [nouveau],
L. 732-15, L. 752-24 et L. 762-13-1 du code rural et de la pêche
maritime ; articles 37 et 71 de la loi n° 2012-1404 du 17
décembre 2012 de financement de la sécurité sociale pour
2013) - Simplification de la législation relative aux indemnités
journalières versées aux travailleurs indépendants et aux
exploitants agricoles
-
Article 46 bis - Rapport sur le droit aux
indemnités journalières maladie
-
Article 46 ter - Rapport sur le droit aux
indemnités journalières maladie
-
Article 47 (art. L. 14-10-5 et
L. 14-10-9 du code de l'action sociale et des familles) - Financement du
plan d'aide à l'investissement dans le secteur médico-social pour
2014 et mesure de déconcentration
-
Article 47 bis (art. 67 de la loi
n° 2011-1906 du 21 décembre 2011 de financement de la
sécurité sociale pour 2012) - Expérimentation d'une
modulation du forfait global relatif aux soins dans les établissements
d'hébergement pour personnes âgées dépendantes en
fonction d'indicateurs de qualité et d'efficience
-
Article additionnel après l'article 47 bis
(art. L. 314-3-1-1 [nouveau] du code de l'action sociale et des familles)
- Rapport annuel sur le financement des établissements et services
médico-sociaux
-
Article additionnel après l'article 47 bis
(art. L. 313-12-2 du code de l'action sociale et des familles) - Contrats
pluriannuels d'objectifs et de moyens conclus par les établissements et
services médico-sociaux
-
Article additionnel avant l'article 48 (article 40
de la loi n° 2000-1257 du 23 décembre 2000 de financement de
la sécurité sociale pour 2001) - Simplification du financement de
l'Asip Santé
-
Article 48 (art. L. 1432-6 du code de la
santé publique) - Dotations 2014 de l'assurance maladie et de la caisse
nationale de solidarité pour l'autonomie à divers fonds et
organismes
-
Article 49 - Objectif de dépenses de la
branche maladie pour 2014
-
Article 50 - Objectif national de dépenses
d'assurance maladie pour 2014
-
Article 50 bis (art. L. 162-39 et L. 162-40
[nouveau] du code de la sécurité sociale) - Fixation d'un prix
limite de facturation par orientation thérapeutique pour les tarifs
thermaux
-
Article 50 ter - Rapport sur la prise en charge
des dépenses de santé par l'assurance maladie obligatoire
-
Article 27 A (art. L. 162-31-1 [nouveau]
du code de la sécurité sociale) - Expérimentation de
nouveaux modes d'organisation des soins
-
Section 2 - Dispositions relatives aux
dépenses d'assurance vieillesse
-
Section 3 - Dispositions relatives aux
dépenses de la branche Accidents du travail et maladies
professionnelles
-
Article 52 - Dotations de la branche AT-MP au
Fonds de cessation anticipée d'activité des travailleurs de
l'amiante et au fonds d'indemnisation des victimes de l'amiante et montant du
transfert à l'assurance maladie au titre de la
sous-déclaration
-
Article 53 (art. L. 412-8 du code de la
sécurité sociale) - Extension au régime des marins des
dispositions relatives à la faute inexcusable de l'employeur
-
Article 53 bis (art. L. 752-6 du code rural et de
la pêche maritime) - Alignement des conditions de versement de la
prestation complémentaire pour recours à tierce personne pour les
affiliés du régime agricole sur celles du régime
général
-
Article additionnel après l'article 53 bis
(art. 4 de la loi n° 89-1009 du 31 décembre 1989 renforçant
les garanties offertes aux personnes assurées) - Maintien de la garantie
complémentaire de prévoyance des personnes titulaires de
l'allocation de cessation anticipée d'activité des travailleurs
de l'amiante
-
Article 54 - Objectifs de dépenses de la
branche AT-MP pour 2014
-
Article 52 - Dotations de la branche AT-MP au
Fonds de cessation anticipée d'activité des travailleurs de
l'amiante et au fonds d'indemnisation des victimes de l'amiante et montant du
transfert à l'assurance maladie au titre de la
sous-déclaration
-
Section 4 - Dispositions relatives aux
dépenses de la branche Famille
-
Article 55 (art. L. 522-3 et L. 755-16-1
[nouveaux] du code de la sécurité sociale) - Majoration du
complément familial pour les familles vivant sous le seuil de
pauvreté
-
Article 56 (art. L. 531-2 et L. 531-3 du code de
la sécurité sociale) - Modulation de l'allocation de base de la
prestation d'accueil du jeune enfant et gel de son montant
-
Article 57 (art. L. 531-4 du code de la
sécurité sociale) - Modification des conditions d'attribution du
complément de libre choix d'activité aux non-salariés et
suppression de sa majoration
-
Article 58 (art. L. 531-5 et L. 531-6 du code de
la sécurité sociale) - Simplification des modalités
d'attribution du complément de libre choix du mode de garde et
plafonnement des tarifs des microcrèches
-
Article 59 (art. L. 542-5 et L. 755-21 du code de
la sécurité sociale) - Définition des paramètres de
calcul de l'allocation de logement familiale pour 2014
-
Article 60 - Objectif de dépenses de la
branche famille pour 2014
-
Article 55 (art. L. 522-3 et L. 755-16-1
[nouveaux] du code de la sécurité sociale) - Majoration du
complément familial pour les familles vivant sous le seuil de
pauvreté
-
Section 5 - Dispositions relatives aux
organismes concourant au financement des régimes obligatoires
-
Section 6 - Dispositions relatives à
la gestion interne des régimes obligatoires de base et des organismes
concourant à leur financement ainsi qu'au contrôle et à la
lutte contre la fraude
-
Article 63 (art. L. 221-1 et L. 767-1 du code de
la sécurité sociale) - Recouvrement des dettes et des
créances européennes et internationales
-
Article 64 (art. L. 722-14,
L. 723-43, L. 725-1, L. 725-4, L. 725-7, L. 725-8,
L. 725-12, L. 725-23, L. 725-25, L. 726-2, L. 726-3,
L. 731-10, L. 731-30, L. 731-31 à L. 731-34,
L. 731-35-1, L. 732-6-1, L. 732-7, L. 752-1, L. 752-4,
L. 752-12, L. 752-13, L. 752-14, L. 752-15, L. 752-17,
L. 752-20, L. 752-23, L. 752-25, L. 752-26, L. 752-29,
L. 762-15 et L. 762-25 du code rural et de la pêche maritime) -
Gestion par la seule mutualité sociale agricole (MSA) des branches
maladie et accidents du travail des exploitants agricoles
-
Article 65 (art. L. 8222-6 du code du travail) -
Exemplarité des donneurs d'ordre publics
-
Article 66 (art. L. 751-37 du code rural et de la
pêche maritime ; art. L. 162-1-14 du code de sécurité
sociale) - Extension aux employeurs de salariés agricoles des
pénalités applicables en cas de fausse déclaration
AT-MP
-
Article 67 (art. L. 351-2-1 du code de la
construction et de l'habitation ; art. L. 542-2 et L. 831-1 du
code de la sécurité sociale) - Perception frauduleuse d'aides au
logement via des sociétés écrans
-
Article 68 (art. L313-2 et 441-6 du code
pénal ; art. L. 114-13, L. 114-16-2, L. 162-36, L. 382-29, L.
481-2, L. 583-3, L. 612-10, L. 623-1, L. 821-5 et L. 831-7 du code de la
sécurité sociale ; art. L. 351-12 et L. 351-13 du
code de la construction et de l'habitation ; art. L. 751-40 et L. 752-28
du code rural et de la pêche maritime ; art. L. 232-27 et L. 262-50
du code de l'action sociale et des familles ; art. L. 5121-1, L. 5429-1,
L. 5413-1 et L. 5429-3 du code du travail ; art. 10-1 de l'ordonnance
n° 2002-149 du 7 février 2002 relative à l'extension et
à la généralisation des prestations familiales et à
la protection sociale dans la collectivité territoriale de
Mayotte ; article 20-10 de l'ordonnance n° 96-1122
du 20 décembre 1996 relative à
l'amélioration de la santé publique, à
l'assurance maladie, maternité, invalidité et
décès, au financement de la sécurité sociale
à Mayotte et à la caisse de sécurité sociale de
Mayotte ; article 1er de la loi du 27 septembre 1941 relative aux
déclarations inexactes des créanciers de l'Etat ou des
collectivités publiques ; art. 22-II de la loi n° 68-690 du 31
juillet 1968 portant diverses dispositions d'ordre économique et
financier) - Harmonisation des sanctions en matière de fraude aux
prestations sociales
-
Article 63 (art. L. 221-1 et L. 767-1 du code de
la sécurité sociale) - Recouvrement des dettes et des
créances européennes et internationales
-
PREMIÈRE PARTIE - DISPOSITIONS RELATIVES
À L'EXERCICE 2012
-
EXAMEN EN COMMISSION
N° 126
SÉNAT
SESSION ORDINAIRE DE 2013-2014
|
Enregistré à la Présidence du Sénat le 6 novembre 2013 |
RAPPORT
FAIT
au nom de la commission des affaires sociales (1) sur le projet de loi, ADOPTÉ PAR L'ASSEMBLÉE NATIONALE, de financement de la sécurité sociale pour 2014 ,
Par MM. Yves DAUDIGNY, Georges LABAZÉE, Mmes Isabelle PASQUET, Christiane DEMONTÈS et M. Jean-Pierre GODEFROY,
Sénateurs.
Tome VII :
Examen des articles
|
(1) Cette commission est composée de : Mme Annie David , présidente ; M. Yves Daudigny , rapporteur général ; M. Jacky Le Menn, Mme Catherine Génisson, MM. Jean-Pierre Godefroy, Claude Jeannerot, Alain Milon, Mme Isabelle Debré, MM. Jean-Marie Vanlerenberghe, Gilbert Barbier, Mme Catherine Deroche , vice-présidents ; Mmes Claire-Lise Campion, Aline Archimbaud, MM. Marc Laménie, Jean-Noël Cardoux, Mme Chantal Jouanno , secrétaires ; Mme Jacqueline Alquier, M. Jean-Paul Amoudry, Mmes Françoise Boog, Natacha Bouchart, Marie-Thérèse Bruguière, Caroline Cayeux, M. Bernard Cazeau, Mmes Karine Claireaux, Laurence Cohen, Christiane Demontès, MM. Gérard Dériot, Jean Desessard, Mme Muguette Dini, M. Claude Domeizel, Mme Anne Emery-Dumas, MM. Guy Fischer, Michel Fontaine, Bruno Gilles, Mmes Colette Giudicelli, Christiane Hummel, M. Jean-François Husson, Mme Christiane Kammermann, MM. Ronan Kerdraon, Georges Labazée, Jean-Claude Leroy, Gérard Longuet, Hervé Marseille, Mmes Michelle Meunier, Isabelle Pasquet, MM. Louis Pinton, Hervé Poher, Mmes Gisèle Printz, Catherine Procaccia, MM. Henri de Raincourt, Gérard Roche, René-Paul Savary, Mme Patricia Schillinger, MM. René Teulade, François Vendasi, Michel Vergoz, Dominique Watrin . |
Voir le(s) numéro(s) :
|
Assemblée nationale ( 14 ème législ.) : |
1412 , 1462 , 1470 et T.A. 224 |
|
|
Sénat : |
117 et 127 (2013-2014) |
|
|
Répartition de l'examen des articles entre les rapporteurs du PLFSS 1 re , 2 e et 3 e parties : Equilibres généraux - articles 1 à 26 M. Yves Daudigny, rapporteur général 4 e partie : Assurance maladie - articles 27 A à 50 ter M. Yves Daudigny, rapporteur général Médico-social - articles 47 et 47 bis M. Georges Labazée Assurance vieillesse - articles 51 et 61 à 62 Mme Christiane Demontès AT-MP - articles 52 à 54 M. Jean-Pierre Godefroy Famille - articles 55 à 60 Mme Isabelle Pasquet Gestion interne des régimes - articles 63 à 68 M. Yves Daudigny, rapporteur général |
EXAMEN DES ARTICLES
PREMIÈRE PARTIE - DISPOSITIONS RELATIVES À L'EXERCICE 2012
Article 1er - Approbation des tableaux d'équilibre relatifs à l'exercice 2012
Objet : Cet article a pour objet d'approuver les données définitives de 2012, dernier exercice clos.
I - Le dispositif proposé
Cet article fait partie des dispositions figurant obligatoirement dans la loi de financement de la sécurité sociale, conformément aux dispositions de la loi organique n° 2005-881 du 2 août 2005.
|
« A - Dans sa partie comprenant les dispositions relatives au dernier exercice clos, la loi de financement de la sécurité sociale : 1° Approuve les tableaux d'équilibre par branche du dernier exercice clos des régimes obligatoires de base de sécurité sociale, du régime général et des organismes concourant au financement de ces régimes, ainsi que les dépenses relevant du champ de l'objectif national de dépenses d'assurance maladie constatées lors de cet exercice ;
2° Approuve, pour ce même exercice, les montants
correspondant aux recettes affectées aux organismes chargés de la
mise en réserve de recettes au profit des régimes obligatoires de
base de sécurité sociale et ceux correspondant à
l'amortissement de leur dette ;
[...] »
|
En application de ces dispositions, le présent article prévoit l'approbation des tableaux d'équilibre, par branche, de l'ensemble des régimes obligatoires de base, du régime général et des organismes concourant au financement des régimes de sécurité sociale.
Il établit également les dépenses constatées relevant du champ de l'objectif national des dépenses d'assurance maladie (Ondam), les recettes affectées au Fonds de réserve pour les retraites (FRR), celles mises en réserve par le Fonds de solidarité vieillesse (FSV) et le montant de la dette amortie par la Caisse d'amortissement de la dette sociale (Cades).
|
En application du 2° du VIII de l'article LO. 111-3 du code de la sécurité sociale, la Cour des comptes est chargée d'exprimer un avis sur la cohérence des tableaux d'équilibre établis par le ministère chargé de la sécurité sociale. Sur la base des vérifications effectuées et au regard des éléments d'information qui lui ont été communiqués, la Cour, dans son rapport sur l'application des lois de financement de la sécurité sociale publié le 17 septembre dernier, estime que les tableaux d'équilibre soumis à l'approbation du Parlement dans le cadre de l'article 1 er du projet de loi de financement de la sécurité sociale pour 2014 fournissent une image cohérente du résultat (« solde ») et des produits (« recettes ») et des charges (« dépenses ») qui en sont à l'origine, sous réserve des cinq observations suivantes : « 1. Les tableaux d'équilibre procurent une information partielle sur la formation des résultats de l'exercice 2012 sous l'effet d'une présentation distincte du résultat du Fonds de solidarité vieillesse de ceux des régimes obligatoires de base, d'une part, et du régime général, d'autre part. « 2. L'annexe 4 au projet de loi de financement de la sécurité sociale n'apporte pas un éclairage suffisant sur la nature et l'évolution des produits (« recettes ») et des charges (« dépenses ») , ce qui affecte la correcte information du Parlement sur la détermination des résultats (« solde ») et ne permet pas de garantir la comparabilité des produits et des charges avec ceux de l'exercice précédent.
« 3. Les tableaux d'équilibre sont
établis en procédant à des
contractions de
produits et de charges contraires au cadre normatif
fixé par la
loi organique relative aux lois de financement de la sécurité
sociale pour l'établissement des comptes sociaux
(contrariété au principe général de
non-compensation des produits et des charges).
« 4. L'examen d'une part prépondérante des retraitements effectués par la direction de la sécurité sociale pour établir les tableaux d'équilibre à partir des données comptables des régimes et du Fonds de solidarité vieillesse n'a pas conduit la Cour à identifier d'autre anomalie que celle évoquée (ci-dessus) . Cependant, le manque de formalisation de l'objet et de l'enchaînement des fichiers utilisés pour ces retraitements ne lui a pas permis de réduire, dans le cadre de ses travaux, à un niveau non significatif le risque d'autres anomalies. « 5. Compte tenu des désaccords comptables constatés par la Cour dans le cadre de son rapport sur la certification des comptes du régime général de sécurité sociale pour l'exercice 2012, le résultat comptable (« solde ») effectif du régime général s'élève à - 13,5 milliards d'euros (au lieu de - 13,3 milliards d'euros) et celui du Fonds de solidarité vieillesse à - 4,2 milliards d'euros (au lieu de - 4,1 milliards d'euros). » De manière générale, les opinions exprimées par la Cour et par les commissaires aux comptes continuent à souligner la qualité perfectible des comptes des régimes de sécurité sociale intégrés aux tableaux d'équilibre , en raison notamment des insuffisances des dispositifs de contrôle interne et de la persistance de difficultés comptables. |
Dans le détail, le présent article prévoit successivement :
L'approbation du tableau d'équilibre pour 2012, par branche, de l'ensemble des régimes obligatoires de base de sécurité sociale
Ce tableau fait apparaître un déficit global de 15,1 milliards d'euros pour l'ensemble des régimes obligatoires de base de sécurité sociale en 2012 contre 19,1 milliards en 2011 soit une amélioration du solde de 4 milliards d'euros d'une année sur l'autre. Pour mémoire, ce déficit s'élevait à 25,5 milliards en 2010, niveau le plus élevé jamais constaté pour l'ensemble des régimes obligatoires de base.
Toutes les branches restent déficitaires en 2012 en dépit de l'amélioration du solde de quatre d'entre elles.
La branche maladie enregistre un solde négatif de 5,9 milliards d'euros en 2012 contre 8,5 milliards d'euros en 2011 et 11,4 milliards en 2010.
Le déficit de la branche vieillesse atteint 6,1 milliards d'euros en 2012 contre 7,9 milliards d'euros en 2011 et 10,8 milliards un an plus tôt.
Le solde de la branche famille s'est une nouvelle fois amélioré de 100 millions d'euros en 2012, en déficit de 2,5 milliards d'euros. La branche reste toutefois loin des 200 millions d'euros d'excédents constatés en 2007.
La branche accidents du travail - maladies professionnelles (AT-MP) connaît quant à elle un déficit de 600 millions d'euros, en hausse de 500 millions d'euros par rapport à 2011.
Déficits 2012 de l'ensemble des régimes obligatoires
(en milliards d'euros)
|
Résultats 2010 |
Résultats 2011 |
Résultats 2012 |
|
|
Maladie |
- 11,4 |
- 8,5 |
- 5,9 |
|
Vieillesse |
- 10,8 |
- 7,9 |
- 6,1 |
|
Famille |
- 2,7 |
- 2,6 |
- 2,5 |
|
AT-MP |
- 0,7 |
- 0,1 |
- 0,6 |
|
Total |
- 25,5 |
- 19,1 |
- 15,1 |
Source : LFSS 2012 et 2013, états financiers
Le solde d'exécution pour 2012 présenté par le présent projet de loi de financement pour 2014 se révèle légèrement plus favorable que les prévisions réalisées dans le cadre des lois de financement antérieures.
Le solde de la branche vieillesse, en particulier, se révèle meilleur que prévu. Fixé à 7,8 milliards dans le cadre de la loi de financement pour 2012 et 7,1 milliards dans celle pour 2013, il s'est finalement élevé à 6,1 milliards d'euros. Cet écart positif compense les écarts négatifs enregistrés pour les branches AT-MP et, dans une moindre mesure, maladie.
Le tableau ci-dessous permet de résumer ces évolutions :
|
Comparaison des déficits 2012
(en milliards d'euros) |
|||
|
Prévisions |
Résultat effectif |
||
|
LFSS pour 2012 |
LFSS pour 2013 |
PLFSS pour 2014 |
|
|
Maladie |
- 5,8 |
- 5,5 |
- 5,9 |
|
Vieillesse |
- 7,8 |
- 7,1 |
- 6,1 |
|
Famille |
- 2 |
- 2,5 |
- 2,5 |
|
AT-MP |
0,1 |
- 0,1 |
- 0,6 |
|
Total |
- 15,6 |
- 15,3 |
- 15,1 |
Source : LFSS 2012 et 2013, états financiers
Cette dégradation moins importante que prévue du solde d'exécution pour 2012 est essentiellement liée à l'adoption de mesures de recettes nouvelles dans le cadre de la loi de financement et de la loi de finances rectificative pour 2012.
Selon la Cour des comptes, ces mesures ont eu un impact positif de 3,76 milliards d'euros sur le solde d'exécution, auquel il faut ajouter 2,44 milliards d'euros au titre des effets en année pleine des mesures adoptées en 2011. Au total, plus de 6,2 milliards d'euros de recettes nouvelles auront par conséquent alimenté les comptes de la sécurité sociale en 2012.
Le rendement de ces mesures de recettes, qui a largement compensé une progression de la masse salariale moins dynamique que prévue, est résumé dans le tableau ci-dessous.
|
(en milliards d'euros) |
|
|
Effets en année pleine 2012 des mesures décidées en 2011 |
|
|
Taux du prélèvement social sur les revenus du capital : hausse de 2,2 % à 3,4 % au 1/10/2011 (branches maladie et vieillesse) |
1,26 |
|
Taux de la taxe spéciale sur les conventions d'assurance (TSCA) sur les contrats dits « solidaires et responsables » : hausse de 3,5 % à 7 % au 1/10/2011 (branche maladie) |
0,83 |
|
Prix du tabac : hausse de 6 % au 1/11/2011 et de 6 % au 1/11/2012 |
0,35 |
|
Sous Total (1) |
2,44 |
|
Effets 2012 des mesures décidées en 2012 |
|
|
- LFSS 2012 (année pleine 2012) |
|
|
Assiette de la CSG : réduction de 3 % à 1,75 % de l'abattement au titre des frais professionnels |
0,80 |
|
Assiette des cotisations sociales : réintégration des heures supplémentaires dans le calcul des allègements généraux |
0,50 |
|
Assiette des prélèvements sociaux sur le capital : révision des abattements appliqués aux plus-values immobilières |
0,45 |
|
Taux du forfait social : hausse de 6 % à 8 % (branche maladie) |
0,11 |
|
Assiette des cotisations sociales : alignement sur le droit commun de l'assiette des cotisations des industries électriques et gazières ou IEG (branches maladie et famille) |
0,21 |
|
Création d'une nouvelle taxe : boissons sucrées (branche maladie) |
0,13 |
|
Assiette de la contribution sociale de solidarité des sociétés (C3S) : homogénéisation de l'assiette pour les établissements financiers (FSV) |
0,15 |
|
Assiette de la taxe sur la promotion des médicaments : élargissement aux publicités parues dans la presse médicale (branche maladie) |
0,08 |
|
Assiette des cotisations sociales : baisse du seuil d'assujettissement aux cotisations des indemnités de rupture conventionnelle |
0,03 |
|
- LFR août 2012 |
|
|
Taux du prélèvement social sur les revenus du capital : hausse de 3,4 % à 5,4 % (branches vieillesse et famille) |
0,66 |
|
Taux du forfait social : hausse de 8 % à 20 % (branche vieillesse et FSV) |
0,71 |
|
Taux de la contribution patronale sur les attributions de souscription ou d'achat d'actions et sur les attributions d'actions gratuites : hausse de 14 % à 30 % (branche maladie) |
0,05 |
|
Assiette des prélèvements sociaux sur le capital : assujettissement des revenus immobiliers des non-résidents (branche maladie) |
0,03 |
|
Réaffectation à l'Etat d'une partie des droits sur les tabacs en vue de financer le remboursement par ce dernier de ses dettes à l'égard de la sécurité sociale au titre de l'insuffisance de financement en trésorerie du dispositif d'exonération des heures supplémentaires et complémentaires (années 2010 et 2011) |
- 0,28 |
|
- Mesures retraite |
|
|
Taux des cotisations de l'assurance vieillesse : hausse de 0,2 point du taux sur l'assiette plafonnée au 1/11/2012 |
0,15 |
|
Sous Total (2) |
3,78 |
|
Total (1) + (2) |
6,22 |
Source : Rapport sur l'application des lois de financement de la sécurité sociale
L'approbation du tableau d'équilibre pour 2012, par branche, du régime général de sécurité sociale
Représentant près des trois quart des recettes et des dépenses de l'ensemble des régimes obligatoires de sécurité sociale, le régime général affiche en 2012 un déficit global de 13,3 milliards d'euros , en diminution de 4,1 milliards par rapport à l'exercice précédent (17,4 milliards d'euros en 2011).
Déficits 2012 du régime général
(en milliards d'euros)
|
Résultats 2010 |
Résultats 2011 |
Résultats 2012 |
|
|
Maladie |
- 11,6 |
- 8,6 |
- 5,9 |
|
Vieillesse |
- 8,9 |
- 6 |
- 4,8 |
|
Famille |
- 2,7 |
- 2,6 |
- 2,5 |
|
AT-MP |
- 0,7 |
- 0,2 |
- 0,2 |
|
Total |
- 23,9 |
- 17,4 |
- 13,3 |
Source : LFSS 2012 et 2013, états financiers
Ce résultat est conforme aux prévisions établies à l'occasion de la loi de financement pour 2013.
Comparaison des déficits 2012 du régime général avec les prévisions
(en milliards d'euros)
|
Prévisions |
Résultat effectif |
||
|
LFSS pour 2012 |
LFSS pour 2013 |
PLFSS pour 2014 |
|
|
Maladie |
- 5,9 |
- 5,5 |
- 5,9 |
|
Vieillesse |
- 5,9 |
- 5,2 |
- 4,8 |
|
Famille |
- 2 |
- 2,5 |
- 2,5 |
|
AT-MP |
0 |
- 0,1 |
- 0,2 |
|
Total |
- 13,8 |
- 13,3 |
- 13,3 |
Source : LFSS 2012 et 2013, états financiers
La branche maladie continue de contribuer au déficit du régime général à hauteur de 5,9 milliards d'euros. Les pertes de la branche se sont toutefois considérablement réduites au regard des deux exercices précédents sous l'effet d'une augmentation des produits nets (+ 8,2 milliards d'euros, soit + 8,4 %) nettement supérieure à celle des charges nettes (+ 5,5 milliards d'euros, soit + 3 %).
Ce différentiel traduit d'abord l'affectation à la branche maladie d'une grande partie des mesures nouvelles (taxe spéciale sur les conventions d'assurance et augmentation du taux du prélèvement social sur les revenus du capital notamment) ou du bénéfice, pour cette dernière, de mesures de portée générale sur l'assiette des cotisations sociales et de la CSG.
Il consacre par ailleurs la décélération progressive de la hausse des charges de prestations légales (+ 2,4 % en 2012, après + 2,7 % en 2011 et + 3,2 % en 2010), grâce au respect d'un Ondam sensiblement resserré (+ 2,5 %) et en dépit d'une progression plus soutenue des prestations non comprises dans le champ de ce dernier (notamment les pensions d'invalidité, dont la charge a augmenté en 2012 de 500 millions d'euros sous l'effet du recul de l'âge de départ à la retraite à taux plein).
Le déficit de la branche vieillesse s'est lui aussi significativement réduit en 2012 par rapport aux deux exercices précédents. Il s'établit à 4,8 milliards d'euros contre 6 milliards en 2011 et 8,9 milliards en 2010.
Le résultat, meilleur que les prévisions associées aux lois de financement pour 2012 et 2013, s'explique par le dynamisme des produits nets de cotisations sociales (dû aux mesures relatives à l'assiette et au plafond des cotisations de sécurité sociale et aux taux des cotisations d'assurance vieillesse) et des impôts et taxes affectés (lié aux mesures d'augmentation des taux du prélèvement social sur les revenus du capital et du forfait social).
Il est également lié au ralentissement des charges de prestations légales par rapport à 2011, sous l'effet notamment de la réduction de l'augmentation des effectifs de pensionnés (+ 1,3 % contre + 2,5 % en 2011). Le nombre de nouveaux retraités est en effet passé de 609 000 en 2011 à 578 000 en 2012, tous modes de départ confondus, en raison du relèvement de l'âge de départ à la retraite par la réforme des retraites de 2010.
La branche famille a enregistré de son côté un déficit de 2,5 milliards d'euros, soit un niveau équivalent à celui prévu par la loi de financement pour 2012 et comparable à celui de l'exercice 2011. L'augmentation des charges nettes (2,3 milliards d'euros, soit 4,2 %) reflète les incidences de la revalorisation de l'allocation de rentrée scolaire de 25 % au 1 er septembre 2012 et l'unification des majorations pour enfants des allocations familiales (incidences respectivement estimées à 360 millions d'euros et 110 millions d'euros).
Comme votre rapporteur général a déjà eu l'occasion de le signaler 1 ( * ) , ces mesures en faveur des familles ont été en partie compensées par une revalorisation de la base mensuelle des allocations familiales inférieure à l'inflation, un report de cette revalorisation du 1 er janvier au 1 er avril 2012 et l'application de ces mêmes règles aux plafonds de ressources.
Les produits nets, qui ont augmenté de 2,4 milliards d'euros (+ 4,6 %), ont quant à eux bénéficié de l'élargissement de l'assiette de la CSG, d'une modification des clés de répartition de la taxe sur les salaires et de l'affectation d'une fraction du prélèvement social sur les revenus du capital.
Il convient de rappeler qu'une partie de ces ressources n'a pas un caractère pérenne : la part du prélèvement au fil de l'eau des prélèvements sociaux sur les compartiments « euros » des contrats d'assurance-vie « multisupports » affectée à la branche famille va diminuer continûment pour disparaître en 2020 tandis que la taxe sur les réserves de capitalisation des assureurs a abondé la branche pour la dernière fois en 2012.
En 2012, la branche des accidents du travail-maladies professionnelles a enregistré un déficit de 174 millions d'euros (contre 221 millions d'euros en 2011).
Ce déficit, résulte essentiellement de l'augmentation des contributions de la branche aux autres branches du régime général : 80 millions d'euros à destination de la branche maladie afin de compenser la sous-déclaration des AT-MP et 85 millions de la branche vieillesse afin de compenser le coût des départs anticipés en retraite pour cause de pénibilité.
L'approbation du tableau d'équilibre pour 2012 des organismes concourant au financement des régimes obligatoires de base de sécurité sociale
Ce tableau ne concerne qu'un seul organisme, le Fonds de solidarité vieillesse (FSV), qui assure le financement d'avantages vieillesse à caractère non contributifs relevant de la solidarité nationale servis par les régimes de retraite de base de la sécurité sociale.
L'isolement du FSV dans un tableau d'équilibre distinct est critiqué par la Cour des comptes. Dans son rapport sur l'application des lois de financement de la sécurité sociale, la Cour estime en effet qu'une telle présentation « nuit à l'intelligibilité des résultats du régime général et des régimes obligatoires de base de sécurité sociale.
« En particulier, l'absence de rattachement du FSV au tableau d'équilibre du régime général de sécurité sociale, à proportion des prises en charge de cotisations et de prestations que le FSV assure en application des dispositions législatives et réglementaires 2 ( * ) , conduit à minorer l'appréciation du niveau du déficit du régime général (à hauteur de 3,9 milliards d'euros pour l'année 2012) par rapport à la réalité des ressources dont la branche vieillesse a réellement disposé au titre de cette même année » .
La Cour préconise par conséquent de supprimer le tableau d'équilibre relatif à la catégorie des « organismes concourant au financement des régimes obligatoires de base de sécurité sociale » et d'intégrer une rubrique « FSV » dans les tableaux d'équilibre de l'ensemble des régimes obligatoires de base de sécurité sociale et du régime général de sécurité sociale.
Organismes concourant au financement
des
régimes obligatoires de base de sécurité
sociale
(en milliards d'euros)
|
Résultats 2010 |
Résultats 2011 |
Résultats 2012 |
|
|
FSV |
- 4,1 |
- 3,4 |
- 4,1 |
Source : LFSS 2012 et 2013, états financiers
En 2012, le FSV a enregistré un déficit de 4,1 milliards d'euros contre 3,4 milliards en 2010. Ce déséquilibre, qui représente 17,5 % des charges brutes du fonds est imputable, selon la Cour des comptes, à la conjonction de trois facteurs :
- l'augmentation par la loi de financement pour 2012 du montant de la prise en charge du minimum contributif par le FSV au bénéfice des régimes d'assurance vieillesse (de 3,5 milliards d'euros en 2011 à 3,9 milliards en 2012). A elle seule, cette augmentation représente une part majoritaire de la dégradation du déficit du FSV par rapport à celui de 2011 ;
- la forte progression des concours du FSV à la branche vieillesse du régime général (et au régime des salariés agricoles) au titre du chômage indemnisé et du chômage non indemnisé, compte tenu de la dégradation du marché de l'emploi ;
- la volatilité de la part de la contribution sociale de solidarité des sociétés (C3S) affectée au FSV. Il convient de rappeler que la C3S constitue une ressource d'équilibre des régimes de base d'assurance maladie et d'assurance vieillesse du régime social des indépendants (RSI). De ce fait, la part de la C3S dont peut bénéficier le FSV est tributaire des résultats de ces régimes avant affectation de C3S et, aussi, du prélèvement affecté au régime agricole en compensation de la suppression de la compensation démographique généralisée maladie. En 2011, la réduction des déficits des branches maladie et vieillesse du RSI avant affectation de C3S avait permis à la fois de financer le régime agricole et d'augmenter le montant net de C3S affecté au FSV (à hauteur de 300 millions d'euros). En 2012, la C3S affectée au FSV a au contraire diminué (de 300 millions d'euros), ce qui explique la baisse en valeur absolue des produits d'impôts et de taxes.
L'approbation des dépenses constatées en 2012 relevant du champ de l'Objectif national de dépenses d'assurance maladie
Pour la troisième année consécutive, l'Ondam, fixé à 171,1 milliards d'euros par la loi de financement pour 2012, a été respecté tant en niveau - les dépenses se sont élevées à 170,1 milliards d'euros - qu'en taux d'évolution (+ 2,4 %, une fois les changements de périmètre entre 2011 et 2012 neutralisés).
Réalisations dans le champ de l'Ondam
(en milliards d'euros)
|
Objectif 2010 |
Réalisé 2010 |
Objectif 2011 |
Réalisé 2011 |
Objectif 2012 |
Réalisé 2012 |
|
|
Ondam |
162,4 |
161,8 |
167,1 |
166,3 |
171,1 |
170,1 |
Source : LFSS 2012 et 2013, états financiers
Une rapide analyse par poste permet de constater que cette sous-exécution pour l'année 2012 se décompose entre :
- des dépenses de soins de ville , qui ont atteint 77,9 milliards d'euros (+ 1,9 %), inférieures de 950 millions d'euros à l'objectif voté ;
- des dépenses relatives aux établissements de santé qui se sont établies à 74,5 milliards (+ 2,5 %) et font apparaître, par rapport à l'objectif, une moindre consommation de l'ordre de 100 millions d'euros ;
- des dotations au secteur médico-social représentant 16,5 milliards d'euros (+ 4,1 %), conformes à l'objectif voté ;
- les autres prises en charge, qui ont représenté en 2012 près de 1,2 milliard d'euros, elles aussi en ligne avec les objectifs fixés.
L'approbation des recettes affectées en 2012 au Fonds de réserve pour les retraites
Conformément aux dispositions de la loi du 9 novembre 2010 portant réforme des retraites, le Fonds de réserve pour les retraites ne reçoit plus aucune recette , le produit de 1,3 point du prélèvement social sur les revenus du capital étant attribué depuis 2011 à la Cades.
Le Fonds veille désormais à faire le meilleur usage des sommes qui lui ont été confiées entre 2000 et 2010 afin d'honorer les engagements de son passif constitué :
- du versement annuel à la Caisse d'amortissement de la dette sociale de 2,1 milliards d'euros jusqu'en 2024, destiné à participer au financement des déficits des organismes chargés d'assurer les prestations du régime de base de l'assurance vieillesse au titre des exercices 2011 à 2018 ;
- d'un versement unique à la Cnav programmée en 2020 au titre de la soulte versée par la Caisse nationale des industries électriques et gazières au régime général en contrepartie de son adossement.
Pour ce faire, le Fonds a été conduit à réviser son allocation stratégique et à opter pour un nouveau modèle de gestion qui a porté ses fruits en 2012. Au 31 décembre 2012, la valeur de marché des actifs du Fonds était de 36,6 milliards d'euros contre 35,1 milliards un an auparavant. Sur l'année, le FRR a ainsi dégagé un résultat financier de 1,35 milliard d'euros (après 369 millions en 2011), soit une performance moyenne annuelle de 10,5 %.
Ce résultat traduit les bonnes performances des deux « poches » composant le Fonds. La poche dite « de couverture » (58,6 % du portefeuille), composée d'obligations gouvernementales et de grandes entreprises, a réalisé une progression supérieure aux attentes (+ 10,1 % contre + 4,5 % en 2011), en raison de la baisse très importante des taux des obligations d'Etats et d'une baisse concomitante des primes de rendement sur les émetteurs non souverains.
La poche dite « de performance » (41,4 % du portefeuille soit 15 milliards d'euros) dont l'objectif est d'apporter un rendement supplémentaire dans un cadre de risque maîtrisé, composée d'actifs diversifiés (actions de pays développés et de pays émergents, avec une très grande variété de secteurs de production et de zones géographiques, obligations d'Etats émergents, obligations à haut rendement, actions de sociétés immobilières cotées et matières premières non agricoles) s'est appréciée de 12,7 %, contre une performance négative de - 5,9 % en 2011.
Au terme de cette année, la performance globale en moyenne annuelle du Fonds depuis sa création est passée de 2,6 % fin 2011 à 3,5 % fin 2012.
L'approbation des recettes mises en réserve en 2012 par le Fonds de solidarité vieillesse
Innovation de la loi de 2010 portant réforme des retraites, la seconde section du Fonds de solidarité vieillesse est dédiée à la mise en réserve de recettes destinées à financer le maintien 65 ans du départ en retraite pour les parents de trois enfants ou, sous conditions, pour les parents d'enfant handicapé.
400 millions d'euros de recettes ont été mis en réserve au titre de l'exercice 2012 soit 10 millions d'euros de plus que le montant fixé par l'article 5 de la loi de financement pour 2012 (390 millions d'euros).
L'approbation du montant de la dette amortie en 2012 par la Caisse d'amortissement de la dette sociale
Ce paragraphe propose d'approuver le montant de la dette amortie par la Cades en 2012, soit 11,9 milliards d'euros , montant supérieur à celui fixé par la loi de financement pour 2012 (11,1 milliards d'euros).
Amortissement de la dette sociale
(en millions d'euros)
|
Année de reprise de dette |
Dette reprise cumulée |
Amortissement annuel |
Amortissement cumulé |
Situation nette de l'année |
|
2009 |
134 611 |
5 260 |
42 801 |
- 91 810 |
|
2010 |
134 611 |
5 135 |
47 936 |
- 86 675 |
|
2011 |
202 378 |
11 678 |
59 614 |
- 142 764 |
|
2012 |
209 026 |
11 949 |
71 563 |
- 137 463 |
Source : LFSS 2012 et 2013, états financiers
Ce montant correspond à la différence entre les recettes enregistrées en 2011 (CSG, CRDS, prélèvement social sur les revenus du capital, versement annuel par le FRR), soit 16 milliards d'euros, et la charge d'intérêt de la dette portée par la Cades, soit 4,1 milliards d'euros.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté cet article sans modification.
III - La position de la commission
Votre rapporteur général prend acte de cet article de constatation des comptes de l'exercice 2012.
La commission vous demande d'adopter cet article sans modification.
Article 2 - Approbation du rapport figurant en annexe A, retraçant la situation patrimoniale des régimes et organismes de sécurité sociale et décrivant les modalités de couverture du déficit constaté de l'exercice 2012
Objet : Cet article prévoit l'approbation du rapport figurant en annexe A du présent projet de loi retraçant la situation patrimoniale des régimes et organismes de sécurité sociale au 31 décembre 2012 et décrivant les mesures prévues pour la couverture des déficits constatés en 2012, dernier exercice clos.
I - Le dispositif proposé
Cet article fait partie des dispositions figurant obligatoirement dans la loi de financement de la sécurité sociale, conformément aux dispositions de la loi organique du 2 août 2005.
|
« A - Dans sa partie comprenant les dispositions relatives au dernier exercice clos, la loi de financement de la sécurité sociale : 3° Approuve le rapport mentionné au II de l'article L.O. 111-4 et, le cas échéant, détermine, dans le respect de l'équilibre financier de chaque branche de la sécurité sociale, les mesures législatives relatives aux modalités d'emploi des excédents ou de couverture des déficits du dernier exercice clos, tels que ces excédents ou ces déficits éventuels sont constatés dans les tableaux d'équilibre prévus au 1° ; » |
L'annexe A comporte deux parties distinctes décrivant, d'une part, la situation patrimoniale des régimes et organismes de sécurité sociale au 31 décembre 2012, d'autre part, les mesures prévues pour la couverture des déficits constatés sur l'exercice 2012.
La situation patrimoniale des régimes et organismes de sécurité sociale au 31 décembre 2012
Le tableau qui figure à l'annexe A, complété par les développements et commentaires de l'annexe 9 du présent projet de loi, retrace les données financières des régimes obligatoires de base, du Fonds de solidarité vieillesse (FSV), de la Cades et du Fonds de réserve pour les retraites (FRR).
Sur cet ensemble, le passif net ou « dette » de la sécurité sociale, mesuré par ses capitaux propres, représentait 107,2 milliards d'euros au 31 décembre 2012, soit l'équivalent de 5,3 points de PIB.
Passif net ou dette de la sécurité sociale
(en milliards d'euros)
|
Résultats 31/12/2010 |
Résultats 31/12/2011 |
Résultats 31/12/2012 |
|
|
Passif net (Mds€) |
- 87,1 |
- 100,6 |
- 107,2 |
|
Passif net (%PIB) |
4,5 |
5 |
5,3 |
Source : annexe A de la LFSS pour 2013 et du PLFSS pour 2014
Ce passif net a augmenté de 6,6 milliards par rapport à celui constaté au 31 décembre 2011 (100,6 milliards d'euros) en raison essentiellement des déficits des régimes de base et du FSV pour l'année 2012 (soit 19,1 milliards d'euros), minorés de l'amortissement de la dette portée par la Cades (11,9 milliards), dont une partie (2,1 milliards) correspond à la mobilisation des réserves du Fonds de réserve pour les retraites (FRR).
Compte tenu des sommes placées ou détenues en trésorerie (57,7 milliards d'euros, dont environ 63 % par le FRR et 15 % par la Cades dans le cadre de sa stratégie d'endettement à fin 2011), du besoin en fonds de roulement lié aux actifs et passifs circulants (22 milliards d'euros) ainsi que des immobilisations et provisions, l'endettement financier s'élevait à 173,9 milliards d'euros au 31 décembre 2012 (contre 170,1 milliards au 31 décembre 2011).
Endettement financier de la sécurité sociale
(en milliards d'euros)
|
31/12/2010 |
31/12/2011 |
31/12/2012 |
|
- 146,8 |
- 170,1 |
- 173,9 |
Source : Annexe A de la LFSS pour 2013 et du PLFSS pour 2014
En application de l'article 2 de la loi organique du 13 novembre 2010, la Cour des comptes a émis, pour le deuxième exercice consécutif, un avis sur « la cohérence du tableau patrimonial du dernier exercice clos » dans son rapport annuel sur l'application des lois de financement de la sécurité sociale.
|
A l'issue des vérifications et au regard des éléments d'information qui lui ont été communiqués par la direction de la sécurité sociale, la Cour estime que le tableau patrimonial figurant à l'annexe A, complété par les éléments d'information littéraires et chiffrés détaillés à l'annexe 9, fournit une image cohérente de la situation patrimoniale de la sécurité sociale au 31 décembre 2012. Elle exprime cependant les observations suivantes : 1. L'importance des enjeux financiers relatifs aux actifs et aux passifs circulants rend nécessaire leur présentation par groupe d'entités, à l'instar des autres rubriques du tableau patrimonial.
2. Le tableau patrimonial a pour périmètre les
seuls régimes de base. Pour son élaboration, la Mutualité
sociale agricole et le régime social des indépendants doivent
donc sortir de leurs bilans les actifs et les passifs relatifs aux
régimes complémentaires dont ils assurent la gestion. Les
éléments d'information communiqués à la Cour en vue
de justifier les montants pris en compte au titre des régimes de base ne
procurent pas une assurance suffisante sur l'exactitude et
l'exhaustivité de ces derniers.
3. Malgré les instructions données par la direction de la sécurité sociale, les créances et les dettes réciproques d'une partie des entités comprises dans le champ du tableau patrimonial continuent à comporter des divergences entre elles, du fait de compensations de passifs avec des actifs et d'un défaut de comptabilisation dans l'exercice de certaines opérations. Les opinions exprimées par la Cour et par les commissaires aux comptes continuent à souligner la qualité perfectible des comptes des régimes de sécurité sociale intégrés au tableau patrimonial 2012, en raison notamment des insuffisances des dispositifs de contrôle interne et de la persistance de difficultés comptables. |
Les mesures prévues pour la couverture des déficits constatés sur l'exercice 2012
Les tableaux d'équilibre relatifs à l'exercice 2012, présentés à l'article 1 er , font apparaître des déficits pour chacune des quatre branches de la sécurité sociale, tant pour les régimes obligatoires de base ou le régime général que pour le FSV.
La seconde partie de l'annexe A a pour objet de décrire les modalités de couverture de l'ensemble de ces déficits.
Trois catégories de déficits sont traitées : les déficits du régime général, ceux des autres régimes de base et ceux des organismes concourant au financement des régimes.
Le régime général
L'annexe rappelle que les comptes du régime général ont été déficitaires de 13,3 milliards d'euros en 2012, les soldes négatifs enregistrés par chacune des branches s'élevant respectivement, à 5,9 milliards pour la maladie, 4,8 milliards pour la vieillesse, 2,5 milliards pour la famille et 200 millions pour la branche AT-MP.
Contrairement à l'année 2011 au cours de laquelle l'ensemble des déficits du régime général ont été transférés à la Cades, seuls les déficits de la branche vieillesse et du FSV ont été transférés à la caisse d'amortissement pour l'année 2012. Les déficits des branches maladie, famille et AT-MP - soit 8,6 milliards d'euros - ont donc été financés en trésorerie sur les comptes de l'Agence centrale des organismes de sécurité sociale (Acoss).
Dans une perspective de court terme, la Cour des comptes insiste sur le caractère « indispensable » de la reprise sans délai par la Cades des déficits des années 2012 et 2013 des branches famille et maladie, accompagnée des ressources nécessaire à leur amortissement. Elle prévient que « tout attentisme alourdirait encore davantage le poids de son remboursement à l'horizon 2025, terme probable de la Cades. »
Les régimes de base autres que le régime général
La plupart des régimes de base autres que le régime général présentent, par construction, des résultats équilibrés ou très proches de l'équilibre :
- les régimes intégrés financièrement au régime général : régimes agricoles hors branche retraite du régime des exploitants, régimes maladie des militaires, des cultes, des marins, etc. ;
- les régimes de retraite équilibrés par des subventions de l'Etat : SNCF, RATP, régime des mines et des marins ;
- les régimes d'employeurs équilibrés par ceux-ci, comme celui de la fonction publique d'Etat ;
- le régime social des indépendants (RSI) dont les déficits sont couverts par une affectation à due concurrence du produit de la contribution sociale de solidarité des sociétés (C3S).
Plusieurs régimes toutefois ne bénéficient pas de ces divers mécanismes d'équilibrage et ont enregistré en 2012 des résultats déficitaires :
- la branche retraite du régime des exploitants agricoles dont le déficit s'est élevé à 1 milliard d'euros. Ce déficit a été financé par appel au secteur bancaire, dans le respect du plafond fixé par la loi de financement pour 2012 ;
- la Caisse nationale de retraite des agents des collectivités locales (CNRACL), devenue structurellement déficitaire en 2010, a vu son déficit se réduire en 2012 (140 millions d'euros, après 400 millions d'euros en 2011 et 500 millions d'euros en 2010) grâce au prélèvement exceptionnel de 450 millions d'euros sur les réserves du fonds Allocation temporaire d'invalidité des agents des collectivités locales (Atiacl) et de 240 millions d'euros sur les réserves du Fonds de compensation de la cessation progressive d'activité prévu par la loi de financement pour 2013. L'article 3 du présent projet de loi prévoit dans le même but une mobilisation d'une partie des excédents du Fonds pour l'emploi hospitalier (FEH) ;
- concernant la Caisse nationale de retraites des industries énergétiques et gazières (Cnieg), le déficit a quasiment doublé en 2012 pour atteindre 100 millions d'euros. Compte tenu de l'épuisement des réserves antérieurement constituées, une augmentation des ressources du régime est intervenue en 2013 ;
- le déficit du régime vieillesse de base des professions libérales s'est creusé en 2012, à 100 millions d'euros ; il a été couvert par les réserves du régime.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté cet article sans modification.
III - La position de la commission
Votre rapporteur général prend acte de cet article de constatation des comptes de l'exercice 2012.
La commission vous demande d'adopter cet article sans modification.
DEUXIÈME PARTIE - DISPOSITIONS RELATIVES À L'ANNÉE 2013
Article 3 - Transfert des excédents du Fonds pour l'emploi hospitalier
Objet : Cet article prévoit le transfert d'une partie des excédents du Fonds pour l'emploi hospitalier à la Caisse nationale de retraite des agents des collectivités locales.
I - Le dispositif proposé
La situation financière de la Caisse nationale de retraite des agents des collectivités locales
Entamée en 2008, la dégradation de la situation financière de la Caisse nationale de retraite des agents des collectivités locales (CNRACL) s'est traduite par l'apparition de résultats déficitaires et la diminution du montant de ses réserves.
Evolution du résultat net et des réserves de la CNRACL
(en millions d'euros)
|
2007 |
2008 |
2009 |
2010 |
2011 |
2012 |
|
|
Résultat net |
+ 438 |
+ 275 |
+ 15 |
- 490 |
- 375 |
- 14 3 ( * ) |
|
Réserves après affectation du résultat |
1 813 |
2 134 |
2 160 |
1 669 |
1 294 |
1 280 |
Source : Rapports d'activité de la CNRACL
Cette situation est liée, d'une part, à la dégradation du ratio démographique du régime qui entraîne mécaniquement une évolution des prestations plus dynamique que celle des cotisations. En 2012, les prestations servies par la caisse se sont ainsi accrues de 6,1 % en valeur tandis que les cotisations perçues ont augmenté de 2,5 %.
Cette situation tient, d'autre part, aux contributions pesant sur les comptes de la caisse. Celle-ci est en effet contrainte de financer une compensation vieillesse interrégime - 1,37 milliard d'euros en 2012 - et, depuis 2010, une contribution au dispositif de neutralisation financière des coûts du transfert des personnels de l'Etat dans la fonction publique territoriale dans le cadre de la décentralisation - 81 millions d'euros en 2012.
A règlementation constante, le déficit de la caisse était appelé à se creuser pour atteindre 705 millions d'euros en 2012, 1,3 milliard d'euros en 2013 et 2,6 milliards d'euros à l'horizon 2016. Les réserves de la caisse, fortement mobilisées en 2011 et 2012 pour financer les dépenses courantes, se seraient quant à elles éteintes dès 2013.
Face à cette situation, le Gouvernement a décidé de prendre des mesures destinées à enrayer la dégradation tendancielle de la situation financière de la CNRACL.
Dans le cadre de la loi de financement pour 2013, le régime a ainsi bénéficié d'un prélèvement exceptionnel de 690 millions d'euros sur les réserves du fonds gérant l'Allocation temporaire d'invalidité des agents des collectivités territoriales (Atiacl) et du Fonds de compensation des cessations progressives d'activité des collectivités territoriales (FCCPA).
Cette mesure, entrée en vigueur en décembre 2012, a permis de limiter le déficit du régime à 14 millions d'euros (contre 704 millions d'euros sans cet élément exceptionnel) et de soulager momentanément sa trésorerie.
Ce prélèvement ponctuel s'est accompagné d'une augmentation progressive du taux de cotisation employeur sur le traitement et sur la nouvelle bonification indiciaire - 1,45 point 4 ( * ) au 1 er janvier 2013 et 1,35 point au 1 er janvier 2014 (décret n° 2012-1525 du 28 décembre 2012) - visant à accroître les ressources de la caisse de 600 millions d'euros en 2013 et 1,3 milliard d'euros en 2014.
Ces mesures devraient quant à elles permettre de limiter le déficit de la CNRACL à 407 millions d'euros en 2013 et à 200 millions en 2014.
Evolution prévisionnelle du déficit de la CNRACL
(en millions d'euros)
|
2010 |
2011 |
2012 |
2013 (p) |
2014 (p) |
|
|
Déficit |
500 |
400 |
14 5 ( * ) |
407 |
200 |
Source : Annexe A des PLFSS
La couverture des besoins de trésorerie de la CNRACL
Comme d'autres régimes (CCMSA, CANSSM, Cnieg...), la CNRACL est autorisée, dans la limite du plafond fixé chaque année en loi de financement, à financer ses besoins de trésorerie par le recours à des ressources non permanentes.
L'évolution de ce plafond, retracée dans le tableau ci-dessous, reflète la dégradation de la situation financière du régime. Faible voir nul lorsque la CNRACL était en mesure de couvrir totalement ou partiellement ses besoins de trésorerie par ses disponibilités 6 ( * ) , il a dû être brutalement relevé en 2012 pour permettre à la caisse de faire face à ses échéances.
Evolution du plafond de recours à des ressources
non permanentes
autorisé par la loi de financement
(en millions d'euros)
|
2008 |
2009 |
2010 |
2011 |
2012 |
2013 |
2014 |
|
|
Plafond autorisé |
250 |
0 |
350 |
400 |
1 450 |
1 450 |
950 |
Source : Lois de financement de la sécurité sociale
L'augmentation de ce plafond s'est accompagnée de la mise en place, en 2012, d'un dispositif de couverture des besoins de trésorerie associant un pool bancaire et la Caisse des dépôts et consignations (CDC). Le pool garantit 930 millions d'euros de prêts à court terme sur l'année, complétés, le cas échéant, par une avance de 300 millions d'euros de la CDC mobilisable à tout moment.
En 2013, les prêts et avances effectivement obtenus dans le cadre de ce montage financier se sont élevés à 710 millions d'euros.
Le transfert des excédents du Fonds pour l'emploi hospitalier à la CNRACL
Le présent article propose de transférer 200 millions d'euros des réserves du Fonds pour l'emploi hospitalier (FEH) vers les comptes de la CNRACL afin de réduire le déficit de la Caisse pour 2013 et d'alléger les besoins de trésorerie auxquels celle-ci devra faire face en décembre pour rembourser ses prêts.
Le dispositif est équivalent à celui proposé par l'article 4 de la précédente loi de financement autorisant un prélèvement de 450 millions d'euros sur les réserves du fonds gérant l'Atiacl et de 240 millions d'euros sur celles du FCCPA.
Le FEH, qui assure la prise en charge des surcoûts financiers supportés par les établissements hospitaliers mentionnés à l'article 2 de la loi n° 86-33 du 9 janvier 1986 au titre des autorisations de travail à temps partiel, des cessations anticipées d'activité, de certaines formations (congé de formation professionnelle, remboursement d'engagement de servir) et aides à la mobilité et du compte épargne temps qu'ils accordent à leurs personnels titulaires et contractuels, est structurellement excédentaire.
Financé par une contribution de 1 % définie par le décret n° 2002-160 du 7 février 2002 versée par les établissements hospitaliers assise sur le traitement indiciaire brut des fonctionnaires titulaires et stagiaires et sur les rémunérations perçues dans la limite du Pass pour les agents contractuels, ce fonds se caractérise en effet par un montant de cotisations reçues supérieur à celui des prestations assurées au titre de son activité courante.
Evolution et perspectives du FEH
(en millions d'euros)
|
2010 |
2011 |
2012 |
2013 |
2014 |
|
|
Total Emplois |
179 |
179 |
185 |
190 |
195 |
|
Total Ressources |
209 |
217 |
221 |
227,6 |
234,4 |
|
Dont cotisations |
207,7 |
213,2 |
220 |
226,6 |
233,4 |
|
Résultat net |
30 |
37,8 |
35,8 |
37,6 |
39,3 |
|
Réserves en fin d'exercice |
159,8 |
197,6 |
233,4 |
271 |
310,3 |
Source : Rapport annuel FEH 2012
Comme l'indique le tableau ci-dessus, le Fonds présentait 35,8 millions d'euros de résultat net annuel au 31 décembre 2012, disposait de 233 millions d'euros de réserves et affichait des perspectives financières positives.
Le prélèvement proposé par le présent article, portant sur 81 % des réserves du FEH constatées au 31 décembre 2012 (contre 90 % des réserves du FCCPA et 97 % de celles du fonds gérant Atiacl dans le cadre du projet de loi de financement pour 2013) devrait par conséquent garantir l'existence d'un fonds de roulement suffisant au bon fonctionnement du FEH.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté cet article sans modification.
III - La position de la commission
Votre rapporteur général prend acte de cette disposition visant à ponctionner une partie des réserves du Fonds pour l'emploi hospitalier afin de réduire le déficit et de reconstituer le fonds de roulement de la CNRACL.
A l'initiative de votre rapporteur général, la commission a néanmoins adopté un amendement de simplification rédactionnelle.
La commission vous demande d'adopter cet article ainsi modifié.
Article 4 - Participation des organismes complémentaires au forfait « médecin traitant »
Objet : Cet article a pour objet de fixer les modalités de la participation de 150 millions d'euros des organismes complémentaires d'assurance maladie au forfait de cinq euros attribué aux médecins traitants dans l'avenant n° 8 à la convention médicale.
I - Le dispositif proposé
• L'avenant n° 8 à la
convention médicale prévoit un financement de 150 millions
d'euros de la part des organismes complémentaires
L'Union nationale des organismes complémentaires d'assurance maladie (Unocam) a signé l'avenant n° 8 à la convention médicale, conclu le 25 octobre 2012 7 ( * ) , dont l'article 7 prévoit :
« S'agissant des activités cliniques, et tout particulièrement de la médecine générale, la diversification des modes de rémunération initiée dans la convention nationale doit se poursuivre pour améliorer la prise en charge, dans le cadre du parcours de soins, des patients nécessitant un suivi attentif du fait de leurs pathologies ou de leur âge.
Les organismes complémentaires souhaitent participer à ce développement des nouveaux modes de rémunération en complétant le financement mis en place par l'assurance maladie obligatoire à hauteur de 150 millions d'euros, notamment par le développement de forfaits pour les médecins traitants . »
Le même article de cet avenant insère un nouvel article 27.4 dans la convention médicale destiné à valoriser la prise en charge par le médecin traitant. Ainsi, « à compter du 1 er juillet 2013, le médecin traitant reçoit une rémunération spécifique pour le suivi de ses patients ne bénéficiant pas d'une exonération du ticket modérateur [...]. Le montant de cette rémunération spécifique forfaitaire annuelle par patient est de cinq euros . » Cette rémunération ne peut être perçue que par des médecins exerçant en secteur 1 (sans dépassement d'honoraires) et par ceux ayant adhéré au contrat d'accès aux soins.
Cette nouvelle rémunération couvre ainsi l'ensemble de la patientèle du médecin traitant, à l'exception de ses patients atteints d'une affection de longue durée (ALD). Pour ces derniers, la convention médicale prévoyait déjà une rémunération spécifique du médecin traitant, afin de prendre plus particulièrement en compte le besoin de coordination médicale que nécessite la pathologie concernée, ainsi que la rédaction et l'actualisation du protocole de soins. Le montant de cette rémunération spécifique est de 40 euros par an et par patient atteint d'une affection de longue durée .
• Les modalités de la participation
des Ocam
Le présent article institue une participation à la charge des Ocam destinée à financer les modes de rémunération mentionnés au 13° de l'article L. 162-5 du code de la sécurité sociale, c'est-à-dire les modes de rémunération, autres que le paiement à l'acte, des activités de soins et non curatives des médecins, notamment de prévention, d'éducation pour la santé, de formation, d'évaluation, d'études de santé publique ou de veille sanitaire.
Etrangement, la rédaction proposée vise donc le 13° de l'article L. 162-5 du code de la sécurité sociale, et non son 17° qui concerne explicitement « les missions particulières des médecins traitants et les modalités de l'organisation de la coordination des soins ».
La participation, affectée à la Cnam, s'appliquera de 2014 à 2016 et s'élèvera, par construction, à un montant maximum de 150 millions d'euros par an. Chaque Ocam contribuera au prorata du nombre d'assurés et ayants droit qui auront consulté au moins une fois dans l'année leur médecin traitant , à l'exception des assurés bénéficiant de la CMU-c. En pratique, les ministres chargés de la santé et de la sécurité sociale arrêteront chaque année un forfait égal à la division de 150 millions d'euros par le nombre d'assurés et ayants droit remplissant les conditions. Ce forfait ne pourra pas dépasser cinq euros.
Pour 2013 , le forfait annuel est par dérogation fixé à 2,5 euros, le montant total de la participation dépendra donc du nombre d'assurés et ayants droit qui ont consulté en 2012 leur médecin traitant.
L'étude d'impact du PLFSS fournit quelques estimations approximatives du nombre d'assurés et d'ayants droit concernés :
- 53,5 millions de personnes doivent déclarer un médecin traitant (seules les personnes de plus de 16 ans doivent en déclarer un) ;
- 43,5 millions d'entre elles ne relèvent pas d'une ALD ;
- 38 millions d'entre elles ont choisi effectivement un médecin traitant ;
- 31,4 millions d'entre elles sont couvertes par une complémentaire santé hors CMU-c ;
- 28,6 millions d'entre elles auraient consulté leur médecin traitant dans l'année. L'utilisation du conditionnel est ici indispensable car l'étude d'impact se base uniquement sur le fait que la Cnam évalue à 6 % le nombre de personnes qui n'ont pas consommé de soins en 2010, soit environ 2,8 millions, sans que l'on sache si les personnes « consommantes » ont bien consulté leur médecin traitant... ;
Ainsi, selon l'étude d'impact, le nombre de personnes concernées seraient d'environ 28,6 millions, soit un montant maximum de participation des Ocam de 143 millions d'euros, compte tenu du plafond de cinq euros du forfait.
Par ailleurs, un décret en Conseil d'Etat déterminera les modalités d'échange des données nécessaires à ces calculs, notamment pour connaître le nombre des assurés et ayants droit concernés et leur répartition par Ocam.
Enfin, la participation sera recouvrée par l'Urssaf d'Ile-de-France en même temps qu'elle recouvre la taxe de solidarité additionnelle, perçue auprès des Ocam pour financer la CMU-c.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté un amendement du Gouvernement réduisant la durée d'existence de cette participation des Ocam : elle s'appliquera de 2013 à 2015, et non 2016 comme initialement prévu. Selon le Gouvernement, « compte tenu de l'objectif de généralisation du tiers payant, les modalités de versement de la participation des organismes complémentaires au financement de l'amélioration du suivi, de la prévention et de la qualité des soins ont vocation à être transitoires. La convention médicale arrivant en outre à échéance avant la fin de l'année 2016, et la contribution étant recouvrée au titre d'une année civile, il est donc prévu que ces modalités s'appliquent jusqu'au 31 décembre 2015 . »
III - La position de la commission
La rédaction de l'avenant n° 8 est imprécise sur l'objet exact de la participation des Ocam, qui ont accepté de verser 150 millions d'euros, sans que soit précisée la périodicité de ce montant, pour « participer au développement de nouveaux modes de rémunération en complétant le financement mis en place par l'assurance maladie obligatoire [...], notamment par le développement de forfaits pour les médecins traitants ».
Le présent article du PLFSS établit un double lien entre cette participation des Ocam et la rémunération forfaitaire du médecin traitant : le montant maximal du forfait à la charge des Ocam correspond au forfait du médecin traitant (cinq euros) ; le mode de calcul de la participation est basé sur le nombre d'assurés et d'ayants droit qui consultent leur médecin traitant au moins une fois dans l'année.
Malgré les assurances fournies à votre rapporteur général, on peut s'interroger sur les modalités permettant d'établir la liste des assurés et ayants droit remplissant les conditions prévues. Elles nécessitent en effet de savoir qui a consulté son médecin traitant dans l'année. La mise en place de cette participation demandera en conséquence un échange de données relativement lourd entre l'assurance maladie et l'ensemble des Ocam.
Il est donc bien évident que la solution proposée par cet article est un « second choix » : la participation des Ocam aurait été bien plus aisée à mettre en place si l'on disposait du tiers payant généralisé sur la part complémentaire des dépenses.
C'est pourquoi, à l'initiative de votre rapporteur général, la commission a adopté trois amendements :
- le premier précise explicitement que la participation est ainsi décidée « dans l'attente de la mise en place de la dispense d'avance de frais » ;
- le deuxième simplifie les modalités de calcul en renvoyant uniquement au nombre d'assurés et d'ayants droit sans inclure la condition de la consultation du médecin traitant une fois dans l'année ;
- le troisième prévoit que l'assurance maladie fait part de la participation des Ocam lorsqu'elle informe les médecins du versement du forfait.
La commission vous demande d'adopter cet article ainsi modifié.
Article 5 - Ajustement pour 2013 des montants du Fonds de modernisation des établissements de santé publics et privés, de l'Etablissement de préparation et de réponse aux urgences sanitaires et de l'Office national d'indemnisation des accidents médicaux
Objet : Cet article ajuste les montants de trois fonds (Fmespp, Eprus, Oniam) pour 2013 afin de tenir compte respectivement de la déchéance de crédits, du plafond légal de 50 % pour le cofinancement de l'Eprus par l'assurance maladie et du report de certaines dépenses, ainsi que de la hausse des dépenses.
I - Le dispositif proposé
Ajustement de la dotation au Fonds de modernisation des établissements de santé publics et privés (Fmespp)
Créé par la loi de financement de la sécurité sociale pour 2001, le Fmespp finance des actions d'investissement visant à améliorer la performance hospitalière au plan national. Ses ressources proviennent d'une participation des régimes obligatoires d'assurance maladie et sont fixées chaque année en loi de financement de la sécurité sociale. Sa gestion est assurée par la Caisse des dépôts et consignations.
En raison de la sous-consommation récurrente des crédits du fonds, l'article 61 de la loi de financement de la sécurité sociale pour 2010 a instauré une double procédure de déchéance des crédits non consommés : tandis que les ARS peuvent engager les crédits qui leur sont délégués pendant un an après leur notification , les établissements bénéficiaires doivent demander le paiement de la subvention qui leur est allouée dans un délai de trois ans à compter du premier jour de l'année suivant celle au cours de laquelle les droits ont été acquis. L'article 88 de la loi de financement pour 2011 a prévu que les sommes ainsi prescrites sont déduites de la dotation du Fmespp pour l'année en cours.
Pour 2013, les sommes prescrites s'élèvent à 26,8 millions d'euros et viennent donc en déduction de la dotation de l'assurance maladie initialement prévue, qui se voit ainsi ramenée de 370,27 millions à 343,47 millions d'euros ( II 1° ).
Le montant des sommes prescrites est en diminution depuis la mise en oeuvre de cette procédure, puisqu'il s'élevait à 105 millions en 2010, 58 millions en 2011 et 46,9 millions en 2012.
Ajustement de la dotation à l'Etablissement de préparation et de réponse aux urgences sanitaires (Eprus)
Restitution d'une partie de la dotation perçue aux régimes de base d'assurance maladie .
En application de l'article L. 3135-4 du code de la santé publique, la contribution des régimes de base d'assurance maladie au financement de l'Eprus ne peut excéder la moitié des dépenses consacrées par l'établissement à l'acquisition, la fabrication, l'importation, la distribution et l'exportation des produits et services nécessaires à la protection de la population face aux menaces sanitaires graves ou à des actions de prévention de risques sanitaires majeurs. Le respect de ce plafond est apprécié sur trois exercices consécutifs. Ces ressources en provenance de l'assurance maladie sont principalement complétées par une subvention de l'Etat au titre des charges de service public.
Sur la période 2010-2012, le montant des dépenses relevant du cofinancement à parité entre l'Etat et l'assurance maladie a été plus faible que prévu 8 ( * ) et s'est élevé à 324,7 millions d'euros, soit 162,4 millions pour la part assurance maladie. Le montant total des dotations de l'assurance maladie ayant atteint 190 millions d'euros sur la période, une régularisation comptable à hauteur de 27,6 millions d'euros en faveur des régimes d'assurance maladie est nécessaire ( paragraphe I du présent article).
Révision à la hausse de la dotation à l'Eprus .
Certaines des actions de l'Eprus programmées sur la période 2010-2012 ont été reportées en 2013. Leur coût, qui s'élève à 20 millions d'euros selon l'étude d'impact, n'avait cependant pas été intégré dans le calcul de la dotation fixée en loi de financement de la sécurité sociale pour 2013. Afin de respecter la parité de financement de l'Eprus entre l'Etat et l'assurance maladie, il est proposé d' augmenter le montant de la contribution de l'assurance maladie à l'Eprus pour 2013 de 10 millions d'euros et de la porter ainsi à 32,2 millions d'euros ( II 3° du présent article).
Il est à noter que le montant du fonds de roulement 9 ( * ) de l'Eprus devrait s'élever à 65,3 millions d'euros fin 2013.
Ajustement de la dotation à l'Office national d'indemnisation des accidents médicaux (Oniam)
En application de l'article L. 1142-23 du code de la santé publique, l'Oniam est financé par une dotation des régimes obligatoires d'assurance maladie pour sa mission d'indemnisation des accidents médicaux et de la contamination par les virus T-lymphotrophique humain (HTLV), de l'immunodéficience humaine (VIH), de l'hépatite C (VHC) et de l'hépatite B (VHB).
Les prévisions de dépenses pour 2013 ont été revues à la hausse en raison de l'accélération des délais de traitement de l'Oniam et de l'apurement du stock des dossiers qui en a résulté. Le total des dépenses à la charge de l'assurance maladie pour l'année 2013 est ainsi estimé à 157,4 millions d'euros à la fin de l'année 2013, contre un montant de 134,8 millions fixé dans le budget initial. Dans la mesure où le résultat cumulé de l'Oniam à la fin de l'année 2012 s'élève à 16,2 millions d'euros et où l'Oniam dispose de ressources propres (qui comprennent notamment 3 millions d'euros issus de recours subrogatoires), et compte tenu de la nécessité pour l'Oniam de disposer d'un montant prudentiel de réserves estimé à 13 millions d'euros, il est proposé de porter la dotation de l'assurance maladie de 124 à 139 millions d'euros ( II 2° ), soit un écart de 12 %.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale n'a pas apporté de modification à cet article.
III - La position de la commission
La commission vous demande d'adopter cet article sans modification.
Article 6 - Rectification des prévisions de recettes et des tableaux d'équilibre pour 2013
Objet : Cet article a pour objet de rectifier, pour l'exercice en cours, les prévisions de recettes, de dépenses et les tableaux d'équilibre, par branche, des régimes obligatoires de base et du régime général, ainsi que les tableaux d'équilibre des organismes concourant à leur financement.
I - Le dispositif proposé
Cet article fait partie des dispositions devant obligatoirement figurer dans la loi de financement de la sécurité sociale , conformément à la loi organique du 2 août 2005.
|
(extrait du B du I) « B. - Dans sa partie comprenant les dispositions relatives à l'année en cours, la loi de financement de la sécurité sociale :
1°
Rectifie les prévisions de
recettes et les tableaux d'équilibre des régimes obligatoires de
base et du régime général par branche, ainsi que des
organismes concourant au financement de ces régimes ; »
|
L'article propose trois tableaux, le premier pour l'ensemble des régimes obligatoires de base, le deuxième pour le régime général, le troisième pour les organismes concourant au financement des régimes de la sécurité sociale.
La rectification des prévisions de recettes, des objectifs de dépenses et du tableau d'équilibre, par branche, de l'ensemble des régimes obligatoires de base de la sécurité sociale
Pour l'ensemble des régimes obligatoires de base, le déficit rectifié pour 2013 devrait s'établir à 14,3 milliards d'euros , au lieu de 12,8 milliards dans les prévisions initiales de la loi de financement pour 2013 .
Cet écart est essentiellement imputable à la dégradation de la conjoncture et au ralentissement marqué de la progression de la masse salariale.
L'évolution du solde de chacune des branche pour l'année 2013 au regard des objectifs fixés par la loi de financement pour 2013 est quant à lui contrasté.
Comparaison des prévisions de déficits
2013
de l'ensemble des régimes obligatoires avec les
prévisions
(en milliards d'euros)
|
Prévisions 2013 |
Ecart 2013/2014 |
||
|
LFSS pour 2013 |
PLFSS pour 2014 |
||
|
Maladie |
- 5,1 |
- 7,8 |
- 2,3 |
|
Vieillesse |
- 5,5 |
- 4,3 |
+ 1,2 |
|
Famille |
- 2,6 |
- 2,8 |
- 0,2 |
|
AT-MP |
0,4 |
0,4 |
0 |
Source : LFSS 2013, états financiers
Le déficit de la branche maladie pour 2013 s'élèverait ainsi à 7,8 milliards d'euros, chiffre nettement supérieur aux 5,1 milliards d'euros prévus par la loi de financement pour 2013, en raison d'une faible progression des recettes de CSG.
Le déficit de la branche vieillesse serait quant à lui moins élevé que prévu, celle-ci bénéficiant en 2013 d'une forte augmentation de ses recettes liée à la hausse des taux de cotisations et des prélèvements sociaux qui lui sont affectés.
Avec un déficit de 400 millions d'euros, le solde de la branche AT-MP serait lui conforme aux prévisions de la loi de financement votées l'an dernier.
La rectification des prévisions de recettes, de dépenses et du tableau d'équilibre, par branche, du régime général de la sécurité sociale
Le régime général devrait enregistrer un déficit de 13,5 milliards d'euros en 2013, au lieu de 11,4 milliards d'euros dans les prévisions initiales, soit une dégradation de 2,1 milliards d'euros.
Ce solde bénéficie de l'impact en année pleine des mesures de la loi de finances rectificative de juillet 2012 (4,3 milliards d'euros) et de la loi de financement de la sécurité sociale pour 2013 (avec une progression de l'Ondam limitée à 2,7 % et un rendement attendu des mesures nouvelles de recettes de 2,5 milliards d'euros) qui compenseront à peine les pertes de recettes associées à la très faible progression de la masse salariale privée (+1,3 %).
Le tableau ci-après fournit le détail des prévisions rectifiées par branche. Par rapport aux prévisions, la branche vieillesse voit son déficit prévisionnel diminuer de 1,6 milliard d'euros, les branches maladie et famille voient le leur se dégrader respectivement de 2,6 milliards et de 200 millions d'euros. La branche AT-MP devrait, quant à elle, atteindre l'objectif fixé.
Comparaison des prévisions de déficits
2013
du régime général avec les
prévisions
(en milliards d'euros)
|
Prévisions 2013 |
Écart 2013/2014 |
||
|
LFSS pour 2013 |
PLFSS pour 2014 |
||
|
Maladie |
- 5,1 |
- 7,7 |
- 2,6 |
|
Vieillesse |
- 4 |
- 3,3 |
+ 1,6 |
|
Famille |
- 2,6 |
- 2,8 |
- 0,2 |
|
AT-MP |
0,3 |
0,3 |
0 |
Source : LFSS 2013, états financiers
Au total, le tableau ci-dessous permet de constater que le taux de couverture des charges du régime général par ses produits devrait être de 96 % en 2013 , en légère amélioration par rapport à 2012, (95,9 %) et 2011 (94,5 %).
Taux de couverture des charges par les produits
pour les branches du régime général en
2013
|
(en milliards d'euros) |
||||
|
2011 |
2012 |
2013 |
||
|
Dépenses |
318,2 |
327,3 |
337 |
|
|
Recettes |
300,8 |
314 |
323,5 |
|
|
Recettes-Dépenses |
94,5 % |
95,9 % |
96 % |
|
Source : Programme de qualité et d'efficience « financement »
La rectification des recettes, des dépenses et du tableau d'équilibre des organismes concourant au financement des régimes obligatoires de base de sécurité sociale
Comme les années précédentes, un seul organisme concourt au financement des régimes de sécurité sociale en 2013 : le Fonds de solidarité vieillesse (FSV).
Le déficit estimé du FSV en 2013 est légèrement plus élevé que la prévision de la loi de financement de la sécurité sociale (2,7 milliards d'euros contre 2,5 milliards d'euros).
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté cet article sans modification.
III - La position de la commission
Votre rapporteur général prend acte de la révision des prévisions initiales prévue par cet article.
La commission vous demande d'adopter cet article sans modification.
Article 7 - Rectification de l'Ondam 2013
Objet : Cet article rectifie le montant pour 2013 de l'Ondam et de ses sous-objectifs pour un montant globalement inférieur de 500 millions d'euros à l'objectif initialement fixé.
I - Le dispositif proposé
Les dispositions de cet article font partie de celles devant obligatoirement figurer dans la loi de financement de la sécurité sociale, conformément à l'article L.O. 111-3 du code de la sécurité sociale. Celui-ci prévoit en effet que, « dans sa partie comprenant les dispositions relatives à l'année en cours, la loi de financement de la sécurité sociale [...] rectifie l'objectif national de dépenses d'assurance maladie de l'ensemble des régimes obligatoires de base, ainsi que leurs sous-objectifs ayant été approuvés dans la précédente loi de financement de la sécurité sociale ».
Le pilotage et le suivi de l'exécution de l'Ondam ont été améliorés au cours des dernières années, notamment sur la base des recommandations formulées en 2010 par le groupe de travail présidé par Raoul Briet sur le pilotage des dépenses d'assurance maladie. Le caractère contraignant de l'Ondam a été renforcé par la consolidation du pilotage infra-annuel et par la mise en place d'un encadrement pluriannuel fixé par la loi de programmation des finances publiques.
Le comité d'alerte sur l'évolution des dépenses de l'assurance maladie, institué par la loi du 13 août 2004 relative à l'assurance maladie et dont le rôle a été notablement renforcé par la loi de financement pour 2011, rend ainsi un avis :
- dès lors qu'il considère qu'il existe un risque sérieux de dépassement de l'Ondam (le seuil au-delà duquel un risque de dépassement est considéré comme sérieux ayant été abaissé à 0,5 % par décret en 2013) ;
- à trois moments précis de l'année : au plus tard le 15 avril, il analyse les anticipations de réalisation de l'Ondam fixé pour l'année précédente ainsi que leurs conséquences sur le respect de l'Ondam en cours ; au plus tard le 1 er juin, il évalue le respect de l'Ondam pour l'exercice en cours ; au plus tard le 15 octobre, il contrôle les hypothèses de construction de l'Ondam envisagé pour les années à venir.
Par ailleurs, la loi de programmation des finances publiques pour les années 2012 à 2017 10 ( * ) dispose en son article 10 qu'une partie des dotations relevant de l'Ondam, dont le montant ne peut être inférieur à 0,3 % de l'objectif voté, est mise en réserve au début de chaque exercice. En 2012 comme en 2013 , 545 millions d'euros ont ainsi été mis en réserve en début d'année .
Les modalités de mise en réserve des crédits ont été sensiblement modifiées par l'article 60 de la loi de financement pour 2013. Celui-ci a en effet étendu ce dispositif, qui pesait auparavant sur les seules Migac et concernait donc principalement les établissements publics, à l'ensemble de la masse tarifaire hospitalière. L'article L. 162-22-9-1 du code de la sécurité sociale permet ainsi au Gouvernement de minorer les tarifs des prestations dans les établissements de santé par l'application d'un coefficient pouvant être différencié pour chaque catégorie d'établissements. En fin d'année et selon le niveau d'exécution de l'Ondam, tout ou partie du montant ainsi mis en réserve est reversé aux établissements. Pour l'année 2013, 115 millions d'euros ont ainsi été prélevés sur les tarifs MCO par application aux établissements publics comme privés d'un coefficient minorateur de 0,35 %, dont le Gouvernement a annoncé, lors de l'examen du PLFSS pour 2014 en séance publique à l'Assemblée nationale, qu'ils seraient dégelés.
Pour la quatrième année consécutive, les dépenses effectivement réalisées dans le champ de l'Ondam devraient être inférieures au montant voté en loi de financement . Selon la commission des comptes de la sécurité sociale, un écart à la baisse de 500 millions d'euros (soit - 0,3 %) serait constaté. La dépense réalisée, initialement prévue à 175,4 milliards d'euros, s'élèverait ainsi à 174,9 milliards d'euros .
Cette sous-consommation des crédits entrant dans le champ de l'Ondam s'explique essentiellement par deux facteurs :
- la sous-exécution exceptionnelle de l'Ondam en 2012, qui a créé un effet base positif pour 2013. Les dépenses dans le champ de l'Ondam se sont en effet élevées à 170,1 milliards d'euros contre une prévision initiale de 171,1 milliards d'euros, soit une moindre dépense d'environ 1 milliard d'euros (- 0,6 %) ;
- la sous-exécution en 2013 du sous-objectif relatif aux dépenses en soins de ville. Selon les extrapolations des dépenses de soins du régime général pour les cinq premiers mois de l'année, ces dépenses devraient s'établir en 2013 à 80 milliards d'euros, soit un écart à la baisse de 500 millions d'euros.
Réalisations prévisionnelles dans le champ de l'Ondam 2013
(en milliards d'euros)
|
2012 |
2013 |
||||
|
Réalisations ramenées au champ 2013 |
Objectif voté (LFSS 2013) |
Objectif rectifié (PLFSS 2014) |
Evolution 2012-2013 |
Ecart à l'objectif arrêté |
|
|
Soins de ville |
77,9 |
80,5 |
80 |
2,7 % |
- 0,5 |
|
Etablissements de santé |
74,5 |
76,5 |
76,4 |
2,6 % |
-0,05 |
|
Etablissements de santé tarifés à l'activité |
56,6 |
56,6 |
|||
|
Autres dépenses relatives aux établissements de santé |
19,9 |
19,8 |
|||
|
Etablissements et services médico-sociaux |
16,5 |
17,1 |
17,1 |
3,9 % |
0 |
|
Contribution de l'assurance maladie aux dépenses en établissements et services pour personnes âgées |
8,0 |
8,4 |
8,4 |
4,6 % |
0 |
|
Contribution de l'assurance maladie aux dépenses en établissements et services pour personnes handicapées |
8,5 |
8,7 |
8,7 |
3,3 % |
0 |
|
Autres prises en charge |
1,2 |
1,3 |
1,3 |
6,8 % |
0,03 |
|
Ondam total |
170,1 |
175,4 |
174,9 |
2,8 % |
- 0,5 |
Source : Annexe 7 du PLFSS
Les dépenses des établissements de santé devraient s'élever à 76,4 milliards en 2013, soit un niveau quasiment équivalent avec l'objectif arrêté en LFSS (- 50 millions d'euros, l'écart portant sur les dépenses non régulées 11 ( * ) ). Un éventuel dépassement pourrait cependant être couvert par les dotations mises en réserve en début d'année pour un montant de 415 millions d'euros : 185 millions sur la dotation annuelle de financement - DAF -, 115 millions sur les tarifs MCO, 75 millions sur les dotations du Fonds d'intervention régional et 40 millions issus de la procédure de déchéance des crédits du fonds pour la modernisation des établissements de santé publics et privés.
Ce résultat recouvre cependant des situations différenciées selon les établissements. Si les dépenses MCO des établissements anciennement sous dotation globale pourraient dépasser l'objectif de 170 millions d'euros, notamment en raison des médicaments et dispositifs médicaux facturés en sus des prestations d'hospitalisation, les dépenses des cliniques privées seraient en revanche inférieures de 170 millions d'euros au montant prévu, en raison d'un effet base important.
L'Ondam médico-social , qui regroupe les deux sous-objectifs relatifs aux contributions de l'assurance maladie aux établissements pour personnes âgées et handicapées, constitue une enveloppe fermée qui ne peut être ni dépassée, ni sous-consommée sans modification des sous-objectifs fixés par la LFSS. Il représente 17,1 milliards d'euros en 2013.
La réalisation de l'Ondam fixé pour le dernier sous-objectif devrait connaître un dépassement de 30 millions d'euros par rapport au montant initialement fixé, du fait d'une dynamique plus forte que prévue des soins des Français à l'étranger.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté sur cet article un amendement de précision à l'initiative de Christian Paul.
III - La position de la commission
La commission vous demande d'adopter cet article sans modification .
TROISIÈME PARTIE - DISPOSITIONS RELATIVES AUX RECETTES ET À L'ÉQUILIBRE FINANCIER DE LA SÉCURITÉ SOCIALE POUR L'EXERCICE 2014
Section 1 - Dispositions relatives aux recettes des régimes obligatoires de base et des organismes concourant à leur financement
Article additionnel avant l'article 8 (article 14 de la loi n° 94-628 du 25 juillet 1994 relative à l'organisation du temps de travail, aux recrutements et aux mutations dans la fonction publique) - Diminution du taux de la cotisation des établissements hospitaliers au Fonds pour l'emploi hospitalier
Objet : Cet article additionnel vise à diminuer le taux de la cotisation versée par les établissements hospitaliers au Fonds pour l'emploi hospitalier.
Créé par l'article 14 de la loi n° 94-628 du 25 juillet 1994 relative à l'organisation du temps de travail, aux recrutements et aux mutations dans la fonction publique, le Fonds pour l'emploi hospitalier (FEH) a pour objet de participer au financement des surcoûts financiers que doivent supporter les établissements mentionnés à l'article 2 de la loi n° 86-33 du 9 janvier 1986 12 ( * ) lorsqu'ils accordent à leurs personnels (fonctionnaires et agents non titulaires) des autorisations de travail à temps partiel à 80 % ou à 90 % et des cessations progressives d'activité, des formations (congé de formation professionnelle, remboursement d'engagement de servir), des mobilités et du compte épargne temps.
Ce Fonds est financé par une contribution patronale de 1 % versée par ces établissements assise sur :
- les traitements soumis aux retenues pour pension de leurs agents stagiaires et titulaires ;
- les salaires soumis à retenues pour pension de retraite de leurs agents contractuels de droit public recrutés dans les conditions prévues aux articles 9 et 27, dernier alinéa de la loi du 9 janvier 1986.
Aux termes des différents éléments financiers rendus publics par la Caisse des dépôts et consignation, gestionnaire du fonds, les comptes du Fonds pour l'emploi hospitalier (FEH) sont structurellement excédentaires .
Comme l'indique le tableau suivant, le fonds, dont le montant des prestations s'établit aux alentours de 180 millions d'euros, a affiché un résultat net supérieur à 30 millions d'euros par an au cours des quatre derniers exercices.
Comptes synthétiques du FEH (2009-2012)
(en millions d'euros)
|
2009 |
2010 |
2011 |
2012 |
|
|
Emplois |
190,8 |
179,3 |
178,8 |
185,1 |
|
Ressources |
221,3 |
209,2 |
216,7 |
220,8 |
|
dont cotisations |
205 |
208 |
213 |
220 |
|
Résultat net |
30,5 |
30 |
37,8 |
35,8 |
|
Réserves en fin d'ex. |
130 |
160 |
197,6 |
233 |
Source : Rapport de gestion 2012
Les prévisions réalisées dans le cadre du rapport de gestion annuel pour 2012 indiquent par ailleurs une hausse de ce résultat net lié à l'écart grandissant entre le produit des cotisations encaissées et le montant des prestations assurées.
Comptes prévisionnels du FEH (2013-2014)
(en millions d'euros)
|
2013 |
2014 |
|
|
Emplois |
190 |
195 |
|
Ressources |
227 |
234 |
|
dont cotisations |
226 |
233 |
|
Résultat net |
37,6 |
39,3 |
|
Réserves en fin d'ex. |
271 |
310 |
Source : Rapport de gestion 2012
Le Gouvernement a tiré les conséquences de cette situation financière en proposant de transférer 200 millions d'euros issus des réserves du Fonds à la CNRACL dans le cadre de l'article 3 du présent projet de loi de financement.
Votre rapporteur vous propose d'aller plus loin en diminuant de 1 % à 0,9 % le taux de la cotisation versée par les établissements hospitaliers au FEH.
Cet ajustement du taux de cotisation vise à affecter au fonds un niveau de recettes adapté aux charges qui lui sont confiées et à alléger la contrainte financière pesant sur les établissements publics dont les comptes sont particulièrement fragiles.
Cette diminution devrait par ailleurs préserver le caractère excédentaire des comptes du FEH. En dépit de la diminution de ce taux, ceux-ci devraient présenter un résultat net proche de 14 millions d'euros fin 2014.
La commission vous demande d'adopter cet article additionnel dans la rédaction qu'elle vous soumet.
Article 8 (art. L. 136-7 et L. 245-15 du code de la sécurité sociale ; art. L. 14-10-4 du code de l'action sociale et des familles ; art. 1600-0 S du code général des impôts ; ordonnance n° 96-50 du 24 janvier 1996 ; ordonnance n° 96-1122 du 20 décembre 1996) - Refonte des règles de calcul, de déclaration et de recouvrement applicables aux prélèvements sociaux assis sur les produits de placement
Objet : Cet article supprime l'application du régime des taux historiques aux produits de placement exonérés d'impôt sur le revenu, simplifie et rationalise les dispositions relatives aux règles de déclaration et d'acomptes de ces produits et précise les modalités d'entrée en vigueur des prélèvements sociaux sur les revenus du capital à Mayotte.
I - Le dispositif proposé
La suppression du régime « des taux historiques » pour les produits de placement exonérés d'impôt sur le revenu
L'ensemble des produits de placement mentionnés à l'article L. 136-7 du code de la sécurité sociale sont assujettis à la contribution sociale prévue à ce même article ainsi qu'aux quatre prélèvements sociaux suivants :
- la contribution pour le remboursement de la dette sociale (CRDS) créée par l'article 16 de l'ordonnance n° 96-50 du 24 janvier 1996 ;
- le prélèvement social créé par la loi n° 97-1164 du 19 décembre 1997 et codifié à l'article L. 245-15 du code de l'action sociale et des familles ;
- le prélèvement de solidarité créé par l'article 3 de la loi n° 2012-1404 du 17 décembre 2012 et codifié à l'article 1600-0 S du code général des impôts ;
- la contribution additionnelle, dite « solidarité-autonomie » créée par l'article 55 de la loi n° 2005-102 du 11 février 2005 et codifiée à l'article L. 14-10-4 du code de l'action sociale et des familles.
Si ces cinq prélèvements sociaux partagent la même assiette, leurs modalités d'application divergent cependant en fonction des produits de placement concernés.
D'une part, l'ensemble des produits de placements soumis au prélèvement forfaitaire libératoire d'impôt sur le revenu qui relèvent du I de l'article L. 136-7 du code de la sécurité sociale ainsi qu'une partie des revenus, produits et gains exonérés d'impôt sur le revenu ou soumis à des règles particulières d'imposition à la CSG qui relèvent II de l'article L. 136-7 du code de la sécurité sociale sont soumis aux prélèvements sociaux aux taux en vigueur au moment de la réalisation du fait générateur , quelle que soit « l'ancienneté » de ces produits et la nature du fait générateur (taxation au fil de l'eau, dénouement ou retrait).
D'autre part, les revenus, produits et gains exonérés d'impôt sur le revenu ou soumis à des règles particulières d'imposition à la CSG qui relèvent du II de l'article L. 136-7 du code de la sécurité sociale dont le fait générateur intervient lors du dénouement du contrat, de la clôture du plan ainsi qu'au moment du retrait ou du rachat partiel des sommes investies sont soumis aux prélèvements sociaux aux taux historiques .
Il s'agit plus précisément :
- des intérêts taxés au dixième anniversaire (ou à son dénouement s'il intervient avant) des plan d'épargne-logement (PEL) ouverts avant le 1 er mars 2011 13 ( * ) ;
- du produit des primes versées avant le 26 septembre 1997 sur des contrats d'assurance-vie en unités de compte ;
- des intérêts inscrits avant le 1 er janvier 2011 sur un compartiment en euros de contrat d'assurance-vie multisupport relatifs à des primes versées avant le 26 septembre 1997 ;
- du produit des PEA de plus de 5 ans ;
- des revenus de l'épargne salariale (PEE, PEI, Perco) ;
- du produit des plans d'épargne populaire ;
- des primes versées sur les CEL et les PEL.
Lors du dénouement du contrat, de la clôture du plan ou du retrait ou du rachat partiel des sommes investies, les produits, les intérêts, les revenus et les gains réalisés sont ainsi fractionnés par l'établissement payeur en un nombre de montants correspondant au nombre d'années d'ancienneté du placement, chacun des montants se voyant appliquer les taux des différents prélèvements sociaux en vigueur lors de l'année considérée.
Pour les produits de placements et les gains pour lesquels le fait générateur d'imposition à la CSG intervient à compter du 1 er janvier 2005, l'assiette globale imposable à la CSG, constituée de la part des revenus acquise ou constatée depuis le 1 er janvier 1997 (date d'entrée en vigueur de la CSG sur ces produits de placements), doit être ventilée en trois montants :
- le premier correspondant à la part des revenus acquise ou constatée du 1 er janvier au 31 décembre 1997, qui est soumis au taux de 3,4 % ;
- le deuxième correspondant à la part des revenus acquise ou constatée du 1 er janvier 1998 au 31 décembre 2004, qui est soumis au taux de 7,5 % ;
- le troisième correspondant à la part des revenus acquise ou constatée à compter du 1 er janvier 2005, qui est soumis au taux de 8,2 %.
L'établissement payeur réalise cet exercice pour chacun des quatre autres prélèvements sociaux selon la chronologie indiquée ci-dessous.
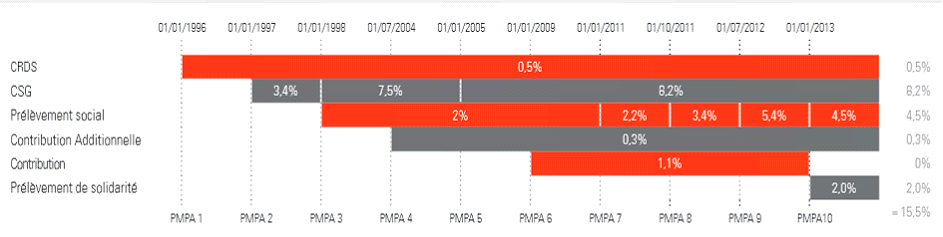
Ce régime, qui traduit la volonté du législateur de n'assujettir aux nouveaux prélèvements sociaux ou aux augmentations successives des taux des prélèvements existants que les gains réalisés à compter de l'adoption de la nouvelle loi minore, pour les produits de placement concernés, le montant des prélèvements sociaux acquittés par l'épargnant.
Le présent article propose de supprimer ce régime en assujettissant l'ensemble des produits de placement et des gains mentionnés au II de l'article L. 136-7 du code de la sécurité sociale pour la part acquise ou constatée à compter du 1 er juillet 1997, aux prélèvements sociaux au taux en vigueur (15,5 % depuis le 1 er juillet 2012).
Pour ce faire, le 1° du A du I modifie le I de l'article L. 136-7 du code de la sécurité sociale définissant l'assiette de la CSG et, par renvois, celle des quatre autres prélèvements sociaux.
Au a), il propose de procéder à deux simplifications rédactionnelles et de compléter la liste des produits et revenus de placement assujettis à la contribution sociale généralisée en ajoutant ceux dont le paiement est assuré par une personne établie hors de France.
Au b), il complète la liste des revenus distribués assujettis à la contribution sociale généralisée.
Le B du I ainsi que les paragraphes II, III et IV proposent différentes modifications rédactionnelles permettant d'aligner l'assiette des différents prélèvements sociaux sur l'assiette de la contribution sociale généralisée codifiée à l'article L. 136-7 du code de la sécurité sociale.
Les 1° et 2° du B du I du présent article modifient ainsi le I de l'article L. 245-15 du code de la sécurité sociale afin d'aligner l'assiette du prélèvement social sur les produits de placement sur celle de la contribution sociale sur les produits de placement.
Les 1° et 2° du II du présent article modifient le 2° de l'article L. 14-10-4 du code de l'action sociale et des familles. Ils renvoient aux articles L. 245-14 et L. 245-15 du code de la sécurité sociale la définition de l'assiette des contributions additionnelles au prélèvement social sur les revenus du patrimoine et au prélèvement social sur les revenus de placement.
Les 1° et 2° du III du présent article modifient le dernier alinéa du II de l'article 1600-0 S du code général des impôts afin d'aligner l'assiette du prélèvement social sur les produits de placement sur celle de la contribution sociale sur les produits de placement.
Le IV du présent article modifie l'article 16 de l'ordonnance n° 96-50 du 24 janvier 1996 relative au remboursement de la dette sociale.
Le 1° renvoie à l'article L. 136-7 du code de la sécurité sociale la définition de l'assiette de la contribution au remboursement de la dette sociale.
Le 2° étend à cette même contribution les modalités de restitution pour trop perçu, d'acomptes, de contrôle et de recouvrement mentionnées aux paragraphes III, IV, V et VI de l'article L. 136-7 du même code.
Si les I, II, III et IV concernent l'assiette des prélèvements sociaux, le V du présent article précise les taux applicables aux revenus, produits et gains exonérés d'impôt sur le revenu ou soumis à des règles particulières d'imposition à la CSG relevant du II de l'article L. 136-7 du code de la sécurité sociale.
Aux termes de cet article, les taux de CSG (8,2 %) et de prélèvement social (4,5 %) respectivement définis au 2 du I de l'article L. 138-8 et au I de l'article L. 245-16 du code de la sécurité sociale s'appliquent non plus à la part des revenus acquise ou constatée à compter de l'entrée en vigueur de ces deux taux mais à l'intégralité des revenus acquis ou constatés depuis le 1 er janvier 1997, date d'assujettissement des produits de placement à la CSG prévue par la loi de financement de la sécurité sociale pour 1997.
Le VI précise la date d'application des différentes dispositions du présent article.
Les nouvelles règles relatives aux modalités de déclaration et d'acompte de la CSG définies au A du I ainsi que les nouvelles modalités de restitution pour trop perçu, d'acomptes, de contrôle et de recouvrement de la CRDS proposées au IV du présent article entrent en vigueur à compter du 1 er janvier 2014.
Les nouvelles règles relatives à l'assiette et au taux des différentes cotisations sociales s'appliquent aux faits générateurs (dénouement du contrat, clôture du plan et retrait ou rachat partiel des sommes relevant du II de l'article L. 136-7 du code de la sécurité sociale) intervenant à compter du 26 septembre 2013.
Cette dernière date, qui correspond à celle de la conférence de présentation du projet de loi de financement pour 2014, vise à éviter tout effet d'aubaine lié à la modification du cadre règlementaire.
En termes financiers, la mesure proposée conduirait, d'après les données déclaratives relatives à 2012, à un gain total de 600 millions d'euros en 2014 qui se répartirait en 450 millions d'euros pour les organismes affectataires de la sécurité sociale et 150 millions d'euros pour les fonds gérés par l'Etat (FNSA, Fnal, fonds de solidarité).
Selon l'évaluation préalable réalisée par le Gouvernement, ce gain aurait tendance à diminuer au fur et à mesure de l'extinction (par dénouement ou retrait) de la part des produits taxés antérieurement aux taux historiques.
La rationalisation des règles de déclaration et d'acompte applicables aux prélèvements sociaux
Les contributions et prélèvements sociaux sur les produits de placement font actuellement l'objet du versement de deux acomptes (au 25 septembre et au 25 novembre) sur la base de 100 % (80 % en septembre et 20 % en novembre) des produits soumis à la contribution sociale et aux prélèvements sociaux au titre des mois de décembre et janvier.
La CRDS échappe à cette règle pour être recouvrée, par l'établissement payeur, selon les mêmes modalités que celles prévues pour le prélèvement libératoire mentionné à l'article 125 A du CGI.
Le présent article tend à uniformiser et rationnaliser les modalités d'acomptes applicables au paiement de l'ensemble des prélèvements sociaux.
Le 2° du A du I du présent article modifie ainsi le dernier alinéa du 1 du IV de l'article L. 136-7 du code de la sécurité sociale en fixant au 15 octobre la date d'acompte de la CSG et, par extension, celle des quatre autres prélèvements sociaux.
Le 2° du IV du présent article modifie le II de l'article 16 de l'ordonnance n° 96-50 du 24 janvier 1996 relative au remboursement de la dette sociale afin d'appliquer à la CRDS les modalités de recouvrement (et donc d'acomptes) et de contrôle applicables aux autres prélèvements sociaux précisées aux paragraphes III, IV, V et VI de l'article L. 136-7 du même code.
Afin de limiter les conséquences de ces deux modifications sur la trésorerie des contribuables et de réduire les cas de trop versé d'acompte donnant lieu à restitution ou imputation lors du dépôt des déclarations de solde, le 2° du A du I propose par ailleurs de diminuer l'assiette de l'acompte des produits déclarés au titre des produits de décembre et janvier. Celle-ci passera de 100 % actuellement à 97 %.
L'application à Mayotte des dispositions du code de la sécurité sociale relatives aux prélèvements sociaux assis sur les revenus du capital
L'ordonnance n° 2013-837 du 19 septembre 2013 relative à l'adaptation du code des douanes, du code général des impôts, du livre des procédures fiscales et d'autres dispositions législatives fiscales et douanières applicables à Mayotte a tiré les conséquences de la transformation de la communauté d'outre-mer de Mayotte en département en prévoyant l'entrée en vigueur à Mayotte de l'ensemble des impôts et taxes.
Toutefois, les dispositions relatives aux prélèvements sociaux sur les revenus du capital (revenus du patrimoine et revenus de placement) n'ont pu y être intégrées faute d'une saisine préalable des caisses du régime général.
Le présent article propose de remédier à cette situation en précisant les conditions d'entrée en vigueur, à Mayotte, de l'ensemble des dispositions du code de la sécurité sociale relatives aux prélèvements sociaux assis sur les revenus du capital.
Le A du VII du présent article indique que la contribution sociale sur les revenus du patrimoine mentionnée à l'article L. 136-6 du code de la sécurité sociale ainsi que les autres contributions et prélèvements assis, contrôlés et recouvrés selon les mêmes règles et sous les mêmes sûretés, privilèges et sanctions seront applicables à Mayotte à compter de l'imposition des revenus perçus au cours de l'année 2013.
Le B du VII du présent article indique que la contribution sociale sur les produits de placement mentionnée à l'article L. 136-7 du même code ainsi que les autres contributions et prélèvements assis, contrôlés et recouvrés selon les mêmes règles et sous les mêmes sûretés, privilèges et sanctions seront applicables à Mayotte à compter du 1 er janvier 2014.
Afin de tirer les conséquences de l'entrée en vigueur de ces deux contributions, le C du VII du présent article abroge le 3° du I de l'article 28-3 de l'ordonnance n° 96-1122 du 20 décembre 1996 définissant l'assiette de la contribution sociale assurant jusqu'alors le financement du régime d'assurance maladie, maternité, invalidité et décès de Mayotte.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemble nationale a adopté six amendements sur cet article.
Deux d'entre eux sont des amendements rédactionnels.
Les quatre autres, présentés par le Gouvernement, complètent de manière substantielle le texte de l'article initial.
Le premier d'entre eux, qui complète le I de l'article L. 136-7 du code de la sécurité sociale, précise que le dispositif historique ne s'applique plus aux moins-values éventuelles constatées lors du rachat des contrats d'assurance-vie multisupports ayant déjà fait l'objet de prélèvements au fil de l'eau sur leur compartiment en euros.
Le deuxième amendement propose de rétablir un article L. 138-21 du code de la sécurité sociale visant à permettre aux établissements financiers de prélever de manière globale l'ensemble des prélèvements sociaux désormais assis sur une assiette identique.
Le troisième amendement aligne la date de versement de l'acompte d'impôt sur le revenu dû sur les intérêts des PEL de plus de 12 ans sur la date unique d'acompte des prélèvements sociaux. Il modifie l'article 1678 quater du code général des impôts pour faire passer cette date du 25 novembre au 15 octobre.
Le quatrième et dernier amendement, adopté à l'initiative du Gouvernement, tend à tenir compte des contraintes de gestion imposées par le présent article aux établissements financiers chargés de prélever les contributions sociales. Afin que ces établissements puissent mettre à jour leur outil informatique, cet amendement les autorise à appliquer, jusqu'au 30 avril 2014, le régime des taux historiques à la liquidation, au précompte et à la déclaration des contributions et prélèvement sociaux dus.
Une régularisation sera effectuée par voie de rôle en 2015 pour prélever la différence entre le montant dû au titre des nouvelles règles fixées par le présent article et celui précompté par les établissements. Les établissements payeurs sont tenus d'informer, avant le 31 mai 2014, les personnes physiques assujetties, par écrit ou par voie dématérialisée, du caractère provisoire de la liquidation des contributions et prélèvements sociaux et des modalités de régularisation envisagées.
A compter du 1 er mai 2014, le prélèvement sera intégralement effectué à la source selon les nouvelles règles.
III - La position de la commission
La remise en cause du régime des taux historiques applicable aux produits de placement exonérés d'impôt sur le revenu est a priori légitime.
D'une part, ce régime conduit à appliquer, sans raison objective, deux régimes sociaux distincts à des produits financiers de même nature et partageant la même profondeur historique. Ainsi, les plus-values imposables à l'impôt sur le revenu (immobilières ou mobilières) sont soumises aux prélèvements sociaux aux taux en vigueur au moment de la réalisation de la plus-value (soit 15,5 % aujourd'hui), alors que les produits d'un plan d'épargne en action ou d'une assurance-vie bénéficient de l'application des taux historiques. De même, les produits de primes versées le 1 er janvier 1998 sur un contrat d'assurance-vie en unités de comptes sont soumis aux prélèvements sociaux aux taux en vigueur lors de leur dénouement ou de leur rachat, alors qu'un même montant versé un an plus tôt sur ce même contrat bénéficie de l'application des taux historiques.
D'autre part, cette méthode de calcul entraine une complexité croissante à chaque nouvelle évolution des prélèvements sociaux, par création ou augmentation de leurs taux (notamment pour le calcul des plus-values ou moins-values intercalaires). Elle se traduit par une lourdeur de gestion pour les établissements financiers qui doivent conserver l'historique des produits générés pour chaque contrat et multiplier les lignes dans les déclarations fiscales, et génère des incompréhensions, voire des réclamations, des épargnants auprès de leur établissement gestionnaire.
Compte tenu des inquiétudes exprimées par les associations d'épargnants et des doutes suscités par une mesure touchant uniformément des produits aussi hétérogènes que l'assurance-vie, l'épargne logement et l'épargne salariale, le Gouvernement a toutefois annoncé, par la voie du ministre du budget, son intention de modifier le dispositif initial afin de sortir les PEL, les PEA et l'épargne salariale du champ de la mesure.
Sous réserves de ces observations et dans l'attente de pouvoir se prononcer sur l'amendement annoncé par le Gouvernement, la commission vous demande d'adopter cet article sans modification.
Article 9 (art. L. 731-14, L. 731-15 et L. 731-17 du code rural et de la pêche maritime, art. L. 136-7 du code de la sécurité sociale) - Financement des mesures prises en matière de retraites complémentaires agricoles
Objet : Cet article tend à redéfinir l'assiette des cotisations sociales des non-salariés agricoles et à affecter la moitié des réserves de gestion de la MSA au financement des dépenses techniques de la retraite complémentaire obligatoire (RCO).
I - Le dispositif proposé
Les engagements du Président de la République en faveur des retraités non salariés agricoles
Le présent article prévoit deux séries de dispositions visant à contribuer au financement des engagements de campagne du Président de la République en faveur des retraités non-salariés agricoles.
Le premier de ces engagements concerne l'amélioration des droits à pension des conjoints de chefs d'exploitation 14 ( * ) . Il fait l'objet de l'article 21 du projet de loi garantissant l'avenir et la justice du système de retraites.
Le second de ces engagements concerne l'attribution aux retraités, anciens chefs d'exploitation agricole, quelle que soit la date de liquidation de leur pension, d'un complément différentiel de points de retraite complémentaire obligatoire (RCO) permettant d'atteindre progressivement un montant de retraite minimal égal à 75 % du Smic net 15 ( * ) pour une carrière complète de chef d'exploitation. Il fait l'objet de l'article 22 du projet de loi précité.
L'élargissement de l'assiette des cotisations sociales des non-salariés agricoles
Pour financer ces mesures, le présent article propose en premier lieu de réformer les modalités de calcul des cotisations sociales des non-salariés agricoles 16 ( * ) afin de mettre un terme aux pratiques d'optimisation liées au développement des formes sociétaires de l'activité agricole .
Ces pratiques, qui visent à tirer parti de la réglementation en vigueur afin de minorer la part des revenus agricoles sur lesquels sont assises les cotisations sociales, ne sont pas nouvelles et sont bien documentées.
Dans un rapport d'information daté de mai 2007 17 ( * ) , notre collègue Jean-Marc Juilhard notait ainsi : « cette évasion sociale emprunte de nombreux montages juridiques : il s'agit notamment (...) des associés non participant aux travaux dans les sociétés agricoles, des minorations de l'assiette sociale dans les sociétés soumises à l'impôt sur les sociétés (minoration des revenus de gérants), enfin, des sociétés entre époux, qui constituent un des montages sociétaires les plus fréquents. »
Dans les sociétés agricoles relevant de l'impôt sur le revenu ou de l'impôt sur les sociétés (hors Gaec), la pratique la plus répandue conduit à prévoir, dans les statuts de la société, un partage des bénéfices agricoles à raison de 51 % pour le chef d'exploitation et de 49 % pour son conjoint ou ses enfants mineurs déclarés comme non participant aux travaux. Dans cette hypothèse, l'assiette des cotisations sociales se limite aux 51 % des revenus issus de la société, les 49 % restant faisant l'objet des prélèvements sociaux sur les revenus du capital au taux global de 15,5 %.
Dans les sociétés agricoles relevant de l'impôt sur les sociétés, la législation conduit les gérants et associés participant aux travaux à choisir la combinaison de revenus la moins imposée afin d'accroître leur revenu net à court terme aux dépens de leurs droits sociaux futurs. Ces sociétaires peuvent en effet percevoir d'une part une rémunération d'activité dite « rémunérations article 62 » 18 ( * ) , d'autre part, des dividendes sous forme de revenus de capitaux mobiliers (RCM).
L'assiette sociale de ces deux catégories de revenus varie selon les modalités suivantes :
- si le non salarié agricole perçoit uniquement des RCM, ses cotisations sociales sont assises sur une assiette forfaitaire 19 ( * ) ;
- si le non salarié agricole perçoit des RCM et des « rémunérations article 62 », seules celles-ci sont prises en compte dans l'assiette sociale.
Dans ces conditions, les associés concernés sont tentés de déclarer une faible « rémunération article 62 » 20 ( * ) soumise à cotisations et contributions sociales et de conséquents revenus de capitaux mobiliers soumis aux seuls prélèvements sociaux sur les revenus du capital.
Afin de limiter ces pratiques d'optimisation, le présent article propose de redéfinir l'assiette des cotisations sociales des chefs d'exploitation ou d'entreprise agricole en modifiant sensiblement l'article L. 731-14 du code rural et de la pêche maritime.
Le a) du 1° du A du I propose ainsi d'asseoir désormais les cotisations sociales des non-salariés agricoles sur la part des revenus de capitaux mobiliers perçus par ceux-ci, leurs conjoints, leurs partenaires Pacs et leurs enfants mineurs non émancipés dont le montant excède 10 % du capital social de la société.
Cette mesure fait écho à l'article 11 de la loi de financement pour 2013 intégrant dans l'assiette des cotisations sociales des travailleurs indépendants exerçant leur activité en société la fraction des revenus de capitaux mobiliers excédant 10 % du capital social perçus par le non salarié non agricole, son conjoint, son partenaire Pacs ou ses enfants mineurs non émancipés.
Le b) du 1° du A du I intègre quant à lui dans cette assiette les bénéfices agricoles (BA), les bénéfices industriels et commerciaux (BIC) et les bénéfices non commerciaux (BNC) perçus par le conjoint du chef d'exploitation, son partenaire Pacs ou ses enfants mineurs non émancipés en leur qualité d'associé non participant aux travaux de la société dont le montant excède 10 % du capital social de la société.
Le 2° du A du I modifie une référence afin de tirer les conséquences de l'introduction par le 1° de quatre nouveaux alinéas à l'article L. 731-14 du code rural et de la pêche maritime.
Le B du I définit les modalités de montée en charge progressive du nouveau dispositif. Les revenus concernés seront ainsi intégrés dans la nouvelle assiette des cotisations et contributions sociales des chefs d'exploitation et d'entreprise agricole à raison de 75 % de leurs montants en 2014 et 100 % à partir de 2015.
Le C du I tire les conséquences de la définition de la nouvelle assiette applicable aux revenus agricole en abrogeant l'article L. 731-17 du code rural et de la pêche maritime.
Au total, le rendement net de la mesure est estimé par le Gouvernement à 168 millions d'euros dont 18 millions seront reçus directement par la branche « retraite complémentaire obligatoire » (RCO) et 150 millions par les autres branches du régime.
Le IV du présent article prévoit à cet égard l'affectation au RCO, au début de chaque exercice, des recettes supplémentaires liées au changement d'assiette des cotisations perçues par la Cnaf et les branches maladie et vieillesse de la protection sociale des personnes non salariées des professions agricoles.
Un prélèvement de 160 millions d'euros sur les réserves de la MSA
Le financement des réformes proposées dans le cadre du projet de loi garantissant l'avenir et la justice du système de retraites passe également par la mobilisation d'une partie des réserves de la Mutualité sociale agricole .
Le III du présent article propose ainsi de mobiliser la moitié des réserves de la MSA 21 ( * ) - soit 160 millions d'euros - afin de financer les dépenses techniques de la retraite complémentaire obligatoire (RCO).
Nécessaires pour absorber les aléas de rentrée de cotisations, ces réserves n'ont plus la même pertinence depuis l'adoption de l'article 37 de la loi de financement de la sécurité sociale pour 2013 prévoyant le financement des dépenses de gestion de la MSA par un prélèvement sur les ressources des différents régimes plutôt que par des cotisations de gestion.
II - Les modifications adoptées par l'Assemblée nationale
A l'initiative de notre collègue Gérard Bapt, rapporteur de la commission des affaires sociales, l'Assemblée nationale a adopté sept amendements rédactionnels.
III - La position de la commission
Votre rapporteur général est sensible à double titre aux mesures proposées en matière de financement des retraites agricoles.
D'une part, elles constituent une réponse bienvenue à des comportements d'optimisation largement répandus sur le territoire et portant sérieusement atteinte au principe d'équité entre les cotisants.
Les données fournies par le Gouvernement dans le cadre de l'évaluation préalable de cet article indiquent en effet que sur 126 711 exploitations sociétaires hors Gaec répertoriées en métropole, près de 26 000 sociétés agricoles seraient potentiellement concernées par les mesures proposées.
D'autre part et surtout, elles permettent de garantir le financement des mesures destinées à l'amélioration des petites retraites agricoles annoncées par le Président de la République et prévues dans le cadre de la réforme des retraites.
La commission vous demande d'adopter cet article sans modification .
Article 10 (art. L. 613-10 et L. 633-10 du code de la sécurité sociale) - Création d'une cotisation déplafonnée d'assurance vieillesse applicable aux artisans et commerçants affiliés au régime social des indépendants
Objet : Cet article procède au déplafonnement partiel de l'assiette des cotisations d'assurance vieillesse de base dues par les artisans et commerçants affiliés au régime social des indépendants.
I - Le dispositif proposé
Le mode de calcul des pensions des artisans et commerçants affiliés au régime social des indépendants
En vertu de l'ordonnance n° 2005-1528 du 9 décembre 2005, le régime social des indépendants (RSI) gère, depuis le 1 er juillet 1996, les régimes d'assurance vieillesse de plus de 4 millions d'artisans et de commerçants.
Ces régimes se composent de régimes de base 22 ( * ) , alignés pour l'essentiel de leurs dispositions sur le régime général depuis le 1 er janvier 1973 23 ( * ) , et de régimes complémentaires obligatoires en points, fonctionnant en répartition provisionnée, c'est-à-dire assurant leur solvabilité future en constituant des réserves.
Bien que les régimes d'assurance vieillesse de base des artisans et des commerçants proposent à leurs affiliés des pensions calculées selon les mêmes modalités que celles applicables aux salariés du régime général, ils conservent néanmoins certaines spécificités.
La plus notable d'entre elles concerne les modalités de calcul des cotisations vieillesse. En effet, ni le déplafonnement partiel de la part patronale des cotisations d'assurance vieillesse intervenu en 1991, ni celui de la part salariale décidé en 2004 n'ont été répercutés sur les cotisations des artisans et commerçants.
Les cotisations vieillesse des assurés au RSI-AVA et au RSI-Avic demeurent donc calculées en appliquant le taux du régime général (soit 16,85 % en 2013) à une assiette intégralement plafonnée au niveau du plafond annuel de la sécurité sociale (soit 37 032 euros pour l'année en cours).
Le tableau ci-dessous résume les modalités de calcul des cotisations vieillesse à la charge des employeurs et des salariés dépendant du régime général et de celles à la charge des artisans et commerçants affiliés au régime social des indépendants.
|
Régime général |
RSI artisans et commerçants |
||||
|
Sous le plafond |
Sur la totalité des rémunérations |
Sous le plafond |
Sur la totalité
|
||
|
Part salariale |
Part patronale |
Part salariale |
Part patronale |
||
|
6,75 % |
8,40 % |
0,10 % |
1,60 % |
16,85 % |
- |
La mesure proposée
Le plafonnement de l'intégralité de l'assiette de la cotisation d'assurance vieillesse des artisans et des commerçants pose difficulté au moment où le Gouvernement entend redresser la situation financière de notre système de retraite à l'horizon 2020.
Dans le cadre du projet de loi garantissant l'avenir et la justice du système de retraites, celui-ci propose en effet de financer une partie de ce redressement par un relèvement progressif du taux des cotisations vieillesse à la charge des employeurs et des salariés assises sur la totalité des rémunérations et des gains perçus par ces derniers.
Afin d'équilibrer l'effort contributif pesant sur les assurés de l'ensemble des régimes « alignés », le présent article propose donc d'actualiser les modalités de calcul des cotisations vieillesse des artisans et des commerçants affiliés au RSI.
Le 2° du I propose de modifier l'article L. 613-10 du code de la sécurité sociale afin d'asseoir une partie des cotisations vieillesse des artisans et des commerçants affiliés au RSI sur l'intégralité de leur revenu d'activité, l'autre partie de ces cotisations demeurant assise sur le revenu d'activité situé en deçà du plafond de la sécurité sociale.
Il précise par ailleurs que la somme des taux de ces cotisations sera égale à la somme des taux de cotisations d'assurance vieillesse du régime général plafonnées et déplafonnées fixés au deuxième et quatrième alinéas de l'article L. 241-3 du code précité.
Le II indique que ce déplafonnement partiel de l'assiette des cotisations d'assurance vieillesse de base dues par les artisans et commerçants affiliés au régime social des indépendants (RSI) s'appliquera aux cotisations dues au titre des périodes courant à compter du 1 er janvier 2014.
Le 1° du I corrige quant à lui un renvoi erroné dans l'article 613-1 du code de la sécurité sociale.
En résumé, le déplafonnement partiel de l'assiette des cotisations d'assurance vieillesse de base dues par les artisans et commerçants tend à faire contribuer ces deux catégories d'assurés au financement de la réforme des retraites.
Ce déplafonnement partiel devrait permettre de dégager 22,5 millions d'euros de recettes supplémentaires pour le régime dès 2014 et 45 millions d'euros en vitesse de croisière à l'horizon 2017 .
Le tableau ci-dessous, qui retrace l'évolution du taux des cotisations du régime général et du RSI, permet de constater que :
- les taux applicables aux revenus situés sous le plafond augmenteront de 0,1 % par an entre 2014 et 2017 afin de financer le dispositif « carrières longues » introduit par le décret n° 2012-847 du 2 juillet 2012 relatif à l'âge d'ouverture du droit à pension de vieillesse ;
- les taux applicables à la totalité des revenus augmenteront de 0,30 point en 2014, puis de 0,10 point chaque année entre 2015 et 2017 conformément à la montée en charge prévue par le projet de loi garantissant l'avenir et la justice du système de retraites.
|
Montée en charge des taux des cotisations d'assurance vieillesse compte tenu des montées en charge en cours et à venir |
Régime général |
RSI artisans
|
||||
|
Sous le plafond |
Sur la totalité des rémunérations |
Sous le plafond |
Sur la totalité des revenus |
|||
|
Part salariale |
Part patronale |
Part salariale |
Part patronale |
|||
|
2014 |
6,80 % |
8,45 % |
0,25 % |
1,75 % |
16,95 % |
0,30 % |
|
2015 |
6,85 % |
8,50 % |
0,30 % |
1,80 % |
17,05 % |
0,40 % |
|
2016 |
6,90 % |
8,55 % |
0,35 % |
1,85 % |
17,15 % |
0,50 % |
|
2017 |
6,90 % |
8,55 % |
0,40 % |
1,90 % |
17,15 % |
0,60 % |
Source : Annexe 10 « Fiches d'évaluation préalable des articles du projet de loi »
Un impact limité pour les cotisants
Cette mesure de déplafonnement ne concernera que les artisans et les commerçants ayant un revenu supérieur au plafond annuel de la sécurité sociale (Pass) soit 37 032 euros par an.
Elle devrait toutefois avoir un impact limité pour les 24 % des artisans et 22 % des commerçants concernés. En effet, chaque tranche de 1 000 euros de revenus supplémentaires au-delà du Pass devrait se traduire, à compter de 2017, par un montant de cotisation supplémentaire de 6 euros.
Ainsi, le montant de cotisation supplémentaire s'élèvera à :
- 78 euros pour un cotisant ayant un revenu d'activité de 50 000 euros (calcul réalisé sur la base du Pass en vigueur en 2013) ;
- 378 euros pour un revenu de 100 000 euros ;
- 2 778 euros pour un revenu de 500 000 euros ;
- 5 778 euros pour un revenu de 1 million d'euros.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté un amendement rédactionnel présenté par notre collègue député Gérard Bapt avec l'avis favorable du Gouvernement.
III - La position de la commission
Votre rapporteur général est sensible aux considérations d'équité qui tendent à aligner progressivement les règles de cotisations des indépendants sur celles en vigueur depuis plus de 20 ans pour le régime général.
Après le déplafonnement total des cotisations maladie et maternité décidé dans le cadre de la loi de financement pour 2013, cette mesure devrait contribuer à réduire - modestement - le déficit préoccupant - 1,5 milliard attendu en 2014 - d'une branche dont l'équilibre dépend plus que jamais des recettes de C3S.
Cette mesure devrait par ailleurs s'accompagner d'ajustements nécessaires pour les catégories de travailleurs indépendants qui ne dépendent pas du régime des artisans et des commerçants.
Le Gouvernement a ainsi annoncé que le niveau des cotisations vieillesse versées par les professions libérales et les auto-entrepreneurs ferait l'objet de mesures règlementaires adéquates et que les exploitants agricoles relevant de la MSA se verraient appliquer la hausse progressive des taux prévue dans le cadre de la réforme des retraites.
La commission vous demande d'adopter cet article sans modification.
Article 11 (art. L. 161-45 du code de la sécurité sociale ; art. L. 5123-5 et L. 5211-5-1 du code de la santé publique ; art. 1635 bis AF, 1635 bis AG et 1635 bis AH [nouveaux] du code général des impôts) - Financement de la Haute Autorité de santé
Objet : Cet article a pour objet d'assurer la stabilité du financement de la Haute Autorité de santé (HAS) et de supprimer tout lien entre les ressources de la HAS et l'industrie des produits de santé.
I - Le dispositif proposé
Cet article se compose de cinq parties.
Le I est composé de cinq parties. Le A et le B modifient l'article L. 161-45 du code de la santé publique relatif aux ressources de la Haute Autorité de santé pour supprimer les parts de contributions ainsi que les taxes qu'elle perçoit.
Les parts de contribution supprimées sont :
- 10 % de la contribution prévue par l'article L. 245-1 du code de la sécurité sociale et mise à la charge des industries du médicament assise sur les sommes nécessaires à l'emploi et à l'activité des visiteurs médicaux et sur celles relatives à la publicité pour leurs produits ;
- 44 % de la contribution prévue par l'article L. 245-5-1 du code de la sécurité sociale, mise à la charge des entreprises fabriquant, important ou distribuant en France des dispositifs médicaux et produits de santé autres que les médicaments et assise sur leurs dépenses de promotion.
Les taxes dont l'affectation à la HAS est supprimée sont :
- la taxe sur l'inscription d'un produit de santé, hors médicament, sur la liste de ceux susceptibles d'être financés au titre des prestations d'hospitalisation, mentionnée à l'alinéa IV bis de l'article L. 165-11 du code de la sécurité sociale ;
- la taxe sur l'inscription, le renouvellement d'inscription ou la modification d'inscription d'un médicament sur la liste des spécialités pharmaceutiques remboursables, prévue à l'article L. 5123-5 du code de la santé publique;
- la taxe sur l'inscription d'un dispositif médical à usage individuel sur la liste des produits de santé remboursables par l'assurance maladie, prévue à l'article L. 5211-5-1 du code de la santé publique.
En 2012, ces parts de contributions et taxe ont rapporté respectivement :
|
Recettes |
Exécution 2012
|
|
Fraction de 10 % de redevance promotion médicaments |
24,586 |
|
Fraction de 44 % redevance promotion dispositifs médicaux |
10,661 |
|
Taxes médicaments et dispositifs médicaux |
3,639 |
|
Total |
38,886 |
Le C modifie l'article L. 165-11 du code de la sécurité sociale pour abroger la taxe sur l'inscription d'un produit de santé, hors médicament, sur la liste de ceux susceptibles d'être financés au titre des prestations d'hospitalisation.
Le D modifie l'article L. 241-2 du code de la sécurité sociale relatif aux impôts et taxes affectés aux régimes d'assurances maladie, de maternité, d'invalidité et de décès. Il inscrit dans les ressources des régimes mentionnés les contributions sur la promotion des médicaments prévue à l'article L. 245-1 et sur la promotion des dispositifs médicaux prévue à l'article L. 245-5-1 ainsi que la taxe portant sur le chiffre d'affaire réalisé au titre de l'exploitation d'un médicament remboursable, prévue à l'article L. 245-6. Il procède également à des coordinations avec le code des impôts.
Le E supprime la mention de la HAS comme organisme affectataire des contributions mentionnées.
Le II abroge les articles L. 5123-5 et L. 5211-5-1 relatifs respectivement aux taxes relatives à l'inscription sur les listes de produits de santé remboursables des médicaments et des dispositifs médicaux.
Le III se compose de deux parties.
Le A insère dans la section du code des impôts relative aux droits perçus au profit de la Cnam trois nouveaux articles :
- l'article 1635 bis AF nouveau reprend les dispositions de l'article L. 5123-5 du code de la santé publique relatives à la taxe sur l'inscription, le renouvellement d'inscription ou la modification d'inscription d'un médicament sur la liste des spécialités pharmaceutiques remboursables. Il prévoit ses modalités de calcul, le mode de déclaration et le régime de garanties et de sanctions applicable ;
- l'article 1635 bis AG nouveau reprend les dispositions de l'alinéa IV bis de l'article L. 165-11 du code de la sécurité sociale relatives à la taxe sur l'inscription d'un produit de santé, hors médicament, sur la liste de ceux susceptibles d'être financés au titre des prestations d'hospitalisation. Il prévoit ses modalités de calcul, le mode de déclaration et le régime de garanties et de sanctions applicable ;
- l'article 1635 bis AH nouveau reprend les dispositions de l'article L. 5211-5-1 du code de la santé publique relatives à la taxe sur l'inscription d'un dispositif médical à usage individuel sur la liste des produits de santé remboursables par l'assurance maladie. Il prévoit ses modalités de calcul, le mode de déclaration et le régime de garanties et de sanctions applicable.
Le B modifie l'article 1647 du code général des impôts relatif aux frais perçus par l'Etat au titre du recouvrement de taxes affectés à des organismes publics. Il prévoit que pour frais d'assiette et de recouvrement, l'Etat effectue un prélèvement de 0,5 % sur le montant des taxes mentionnées aux articles 1635 bis AF, 1635 bis AG et 1635 bis AH nouveaux.
Le IV procède à une coordination d'intitulé dans le livre des procédures fiscales.
Le V modifie l'article L. 166 D du livre des procédures fiscales relatif aux échanges d'informations entre l'administration fiscale et la HAS afin de prendre en compte le transfert du prélèvement des taxes auparavant perçues directement par la HAS.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté quatorze amendements tendant à procéder à des coordinations et à préciser que les recettes perçues par l'administration fiscale sont des droits et non des taxes.
III - La position de la commission
Votre rapporteur général juge cet article utile pour pérenniser le bon fonctionnement de la Haute Autorité de santé. En effet, le rendement des redevances fondées sur la promotion des médicaments, et dans une moindre mesure des taxes affectées, se révèle particulièrement aléatoire. Ainsi, en 2012, le rendement effectif de ces prélèvements a été supérieur de plus de 42 % à l'estimation faite au moment de l'élaboration du budget de la Haute Autorité. De telles variations sur des ressources représentant plus de la moitié (56 % en 2012) du budget total de la HAS sont de nature à rendre très difficile la mise en oeuvre des missions de la Haute Autorité. Dès lors, une stabilisation des ressources est de nature à renforcer la capacité d'action de la HAS.
Par ailleurs, comme l'a relevé le Conseil des prélèvements obligatoires dans son rapport de juillet 2013 24 ( * ) , la taxe relative à la promotion des médicaments est particulièrement sujette à contentieux étant donné l'imprécision de son assiette.
Enfin, la fin de la fiscalité affectée aux agences est par ailleurs un élément de plus grande lisibilité et de meilleure maîtrise des finances publiques.
Il paraît dès lors de bonne administration que la Cnam perçoive désormais l'intégralité des redevances dont une partie était affectée à la HAS. A l'inverse, ainsi qu'il a eu l'occasion de l'affirmer lors de la réforme des ressources de l'ANSM, votre rapporteur général considère que les droits liés à des activités de nature régalienne, en l'occurrence l'inscription sur les listes ouvrant droit au remboursement d'un produit de santé par l'assurance maladie, devraient être perçus directement par le budget de l'Etat.
Néanmoins le maintien d'une dotation de l'Etat liée à celle de l'assurance maladie par une clef de répartition stable est de nature à garantir que celui-ci ne se désengagera pas du financement de la HAS.
La commission vous demande d'adopter cet article sans modification.
Article 12 (art. 238 bis GC, 1600-0 N, 1600-0 Q du code général des impôts ; art. L. 166 D du livre des procédures fiscales ; art. L. 5121-18 du code de la santé publique ; art. L. 245-2 et L. 245-6 du code de la sécurité sociale) - Fusion de la contribution sur le chiffre d'affaires des laboratoires et de la taxe sur les premières ventes de médicaments
Objet : Cet article vise à créer une contribution élargie sur le chiffre d'affaires lié à la vente de médicaments grâce à la fusion de la taxe sur le chiffre d'affaires des laboratoires et de la taxe sur les premières ventes de médicaments.
I - Le dispositif proposé
La taxation du chiffre d'affaires hors taxe des ventes de médicaments : une nécessaire simplification
•
La contribution sur le chiffre
d'affaires des laboratoires, prévue par l'article L. 245-6 du code de la
sécurité sociale, et la taxe sur les premières ventes de
médicaments, prévue par l'article 1600-0 N du code
général des impôts, constituent
deux taxes à
l'assiette proche mais au régime différent.
Ces deux impositions ont en commun une assiette définie autour de la notion de chiffre d'affaires hors taxe (CAHT).
La contribution sur le chiffre d'affaires, créée dans sa forme actuelle par la loi n° 2004-810 du 13 août 2004 relative à l'assurance maladie, porte sur le CAHT réalisé au cours de l'année précédente sur les médicaments bénéficiant d'une autorisation de mise sur le marché (AMM) et inscrits sur la liste des spécialités remboursables (art. L. 162-17 du code de la sécurité sociale) ou sur celle des médicaments agréés à l'usage des collectivités (art. L. 5132-2 du code de la santé publique), hors médicaments génériques et hors médicaments orphelins (sous réserve que le chiffre d'affaires n'excède pas 20 millions d'euros).
La taxe sur les premières ventes de médicaments, qui, dans sa forme actuelle, résulte de la loi du 21 décembre 2011 de financement de la sécurité sociale pour 2012, est quant à elle assise sur le montant total hors TVA des ventes réalisées au cours de l'année civile précédente pour chaque médicament ayant fait l'objet d'une AMM ou d'une autorisation d'importation parallèle (AIP), hors exportations et médicaments orphelins.
Elles diffèrent cependant quant à leur régime et à leur rendement.
Tandis que le montant de la contribution sur le chiffre d'affaires est déterminé par application d'un taux de 1,6 %, la taxe sur les premières ventes est dégressive et consiste en un montant forfaitaire fixé par tranche de chiffre d'affaires. L'augmentation progressive du taux de la contribution sur le chiffre d'affaires explique que son rendement ait fortement augmenté depuis 2004 : alors qu'il s'établissait en 2005 à 125 millions d'euros pour un taux initialement fixé à 0,6 %, il atteignait 364 millions d'euros en 2012 pour un taux porté à 1,6 % afin de financer le développement professionnel continu (DPC) des médecins. Le rendement de la taxe sur les premières ventes est en revanche très inférieur (33 millions d'euros en 2012).
Evolution du taux et du rendement de la
contribution
sur le chiffre d'affaires des laboratoires
pharmaceutiques
(art. L. 245-6 CSS)
Source : Commission des affaires sociales du Sénat
Ces deux taxes se distinguent également par leurs règles de déductibilité à l'impôt sur les sociétés (IS) : contrairement à la taxe sur les premières ventes de médicaments, la contribution sur le chiffre d'affaires n'est pas déductible pour la détermination des résultats imposables des entreprises concernées.
Par ailleurs, tandis que la contribution sur le chiffre d'affaires est recouvrée par l'Urssaf, la taxe sur les premières ventes de médicaments est perçue par les services de la direction générale des finances publiques (DGFip).
Ces différences de régime contribuent au manque de lisibilité d'ensemble de la fiscalité applicable aux produits de santé et augmentent inutilement les frais de gestion.
• Les spécialités
génériques bénéficient actuellement d'un avantage
fiscal
dans le cadre de la taxation portant sur le chiffre d'affaires
lié à la vente de médicaments :
- elles font l'objet d'une déduction d'assiette pour la totalité des ventes dans le cadre actuel de la contribution sur le chiffre d'affaires ;
- l'article 245-2 du code de la sécurité sociale, qui porte sur la contribution sur les dépenses de promotion, prévoit un abattement de 30 % pour le chiffre d'affaires hors taxe réalisé au titre des spécialités génériques.
La lettre d'orientation ministérielle adressée au Comité économique des produits de santé (Ceps) le 2 avril 2013 a défini une mesure de convergence des prix des médicaments princeps sur celui de leurs génériques au bout de cinq années de commercialisation. En outre, les taux de substitution sont désormais élevés au sein du répertoire. Il ne semble donc plus nécessaire de maintenir l'avantage de taxation sur les génériques.
La nouvelle contribution sur le chiffre d'affaires des entreprises assurant l'exploitation de spécialités pharmaceutiques (art. L. 245-6 du code de la sécurité sociale)
•
Le présent article vise
à
fusionner
, à l'article L. 245-6 du code de la
sécurité sociale, deux taxes pesant sur le chiffre d'affaires
lié à la vente de médicaments
en supprimant la
taxe sur la première vente de médicaments et en
élargissant la contribution sur le chiffre d'affaires
.
Il est ainsi proposé, au IV D du présent article, de modifier l'art. L. 245-6 du code de la sécurité sociale afin de mettre en place un mécanisme à double étage, composé :
- d'une contribution de base destinée à compenser la suppression de l'actuelle taxe sur la première vente de médicaments. Elle sera assise sur l'ensemble du chiffre d'affaires des exploitants de spécialités pharmaceutiques, que celles-ci soient ou non remboursables. Dans le texte initial du PLFSS, le barème forfaitaire de la taxe supprimée est remplacé par un taux de 0,2 % ;
- d'une contribution additionnelle correspondant à l'actuelle contribution sur le chiffre d'affaires. L'assiette (chiffre d'affaires résultant de la vente de spécialités pharmaceutiques remboursables) et le taux (1,6 %) de cette contribution seront maintenus inchangés dans ce cadre nouveau.
Le régime de la contribution de base sera prévu par les paragraphes I à V de l'article L. 245-6 dans sa rédaction modifiée.
Cette contribution, due par les entreprises assurant l'exploitation d'une ou plusieurs spécialités pharmaceutiques, sera assise sur le CAHT réalisé au cours d'une année civile au titre :
- des médicaments bénéficiant d'un enregistrement au sens des articles L. 5121-13 et L. 5121-14-1 du code de la santé publique (médicaments homéopathiques et médicaments traditionnels à base de plantes) ;
- des médicaments bénéficiant d'une autorisation de mise sur le marché française ou européenne ;
- des médicaments bénéficiant d'une autorisation d'importation parallèle (AIP).
Comme l'actuelle taxe sur les premières ventes de médicaments, cette contribution de base portera donc sur l'ensemble de ces spécialités pharmaceutiques, indépendamment de leur caractère remboursable ou non par l'assurance maladie.
Seront exclus de l'assiette de cette contribution :
- les spécialités génériques, à l'exception de celles sous tarif forfaitaire de responsabilité et de celles appartenant à un groupe générique pour lequel le prix de vente au public des spécialités de référence est identique à celui des génériques ;
- les médicaments orphelins au sens du règlement (CE) n° 141-2000 du Parlement européen et du Conseil du 16 décembre 1999, à condition que le chiffre d'affaires remboursable correspondant n'excède pas 20 millions d'euros.
Le CAHT s'entendra par ailleurs déduction faite des remises commerciales accordées par les entreprises ainsi que du montant des ventes réalisées à l'exportation.
La contribution additionnelle sera quant à elle définie par les paragraphes VI à VIII de l'article L. 245-6 modifié du code de la sécurité sociale. Elle portera sur la même assiette que la contribution de base, réduite cependant au chiffre d'affaires réalisé au titre des seules spécialités pharmaceutiques inscrites sur la liste des spécialités remboursables (art. L. 162-17 du code de la sécurité sociale) ou sur celle des médicaments agréés à l'usage des collectivités (art. L. 5132-2 du code de la santé publique). Son taux, inchangé par rapport à celui prévu pour la taxe sur le chiffre d'affaires pour 2014, s'établira à 1,6 %.
Le IX de l'article L. 245-6 prévoit que ces deux contributions ne seront pas déductibles de l'assiette de l'impôt sur le revenu ou de l'impôt sur les sociétés .
Le X du même article indique que ces contributions seront affectées à la Cnam et fixe les modalités de leur perception.
Les modalités d'application de ce double mécanisme, qui entrera en vigueur au 1 er janvier 2014 ( V ), seront définies par décret en Conseil d'Etat.
Le A du paragraphe IV procède, pour la taxe sur les dépenses de promotion des médicaments prévue par l'article L. 245-1 du code de la sécurité sociale, au même alignement du régime fiscal des spécialités génériques appartenant à un groupe générique pour lequel le prix de vente au public des spécialités de référence est identique à celui des génériques.
Le présent article effectue par ailleurs diverses coordinations dans le code général des impôts ( I ), le livre des procédures fiscales ( II ), le code de la santé publique ( III ) et le code de la sécurité sociale ( IV A et C ).
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté cinq amendements à cet article.
Deux d'entre eux constituent des amendements de cohérence qui visent à supprimer dans le présent article des dispositions déjà prévues par l'article 11.
Un amendement présenté par Gérard Bapt modifie le taux fixé par le présent article pour la contribution de base de la nouvelle taxe prévue par l'article L. 245-6 du code de la sécurité sociale. Il a abaissé ce taux en le faisant passer de 0,2 % à 0,17 % afin de garantir la neutralité de la fusion opérée sur les entreprises pharmaceutiques assujetties à cette taxe.
Un autre amendement présenté par Gérard Bapt fixe un seuil minimum de 300 euros pour la perception des taxes sur la première vente de dispositifs médicaux et de produits cosmétiques . Il s'agit ainsi de simplifier le recouvrement de ces deux taxes.
Un amendement présenté par le Gouvernement porte sur l'obligation de déclaration des ventes de médicaments et de dispositifs médicaux pour l'année précédente, prévue par l'article L. 5121-18 du code de la santé publique, et qui avait été introduite par la loi de financement de la sécurité sociale pour 2012. Il vise à maintenir l'exhaustivité du périmètre des médicaments soumis à déclaration des ventes, compte tenu des modifications apportées par le présent article à l'assiette de l'ancienne taxe sur les premières ventes de médicaments. Il procède par ailleurs à une coordination des dispositions du code de la santé publique prévoyant cette déclaration.
|
Contribution
|
Taxe sur les premières ventes de médicaments |
Nouvelle taxe |
|
|
Base légale |
art. L. 245-6 CSS |
art. 1600-0 N CGI |
art. L. 245-6 CSS |
|
Assiette |
CAHT réalisé au cours d'une année civile au titre des médicaments bénéficiant d'une AMM, remboursables ou pris en charge par l'assurance maladie Le CAHT s'entend : - déduction faite du CA des spécialités génériques, à l'exception de celles sous TFR ; - déduction faite du CA des médicaments orphelins, sous réserve que le CA remboursable de chaque médicament orphelin soit inférieur à 20 millions d'euros ; - déduction faite des remises commerciales accordées par les entreprises aux professionnels de santé. |
Montant total hors TVA des ventes réalisées au cours de l'année civile précédente de chaque spécialité pharmaceutique bénéficiant d'un enregistrement, d'une AMM ou d'une autorisation d'importation parallèle (AIP) Le montant total hors TVA des ventes s'entend : - déduction faite du montant des ventes de médicaments orphelins ; - déduction faite du montant des ventes réalisées à l'exportation. |
Contribution de base : ensemble du CAHT de spécialités pharmaceutiques, remboursables ou non, hors spécialités génériques (à l'exception de celles sous TFR et de celles appartenant à un groupe générique pour lequel le prix de vente au public des spécialités de référence est identique à celui des génériques) et médicaments orphelins (à condition que le chiffre d'affaires remboursable n'excède pas 20 millions d'euros), et déduction faite des remises commerciales accordées par les entreprises ainsi que du montant des ventes réalisées à l'exportation. Contribution additionnelle : même assiette, réduite au CAHT des médicaments remboursables |
|
Règles de déductibilité |
Non déductible du résultat imposable à l'IS |
Déductible du résultat imposable à l'IS |
Non déductible du résultat imposable à l'IS |
|
Mode de calcul |
Taux de 1,6 % pour 2012, 2013 et 2014 (LFSS pour 2012) |
Barème forfaitaire par tranche Au maximum 33 913 euros pour un CA > 30 millions d'euros |
Contribution de base : taux de 0,2 % (0,17 % à la suite du passage à l'Assemblée nationale) Contribution additionnelle : taux de 1,6 % |
|
Rendement |
364 millions d'euros en 2012 |
33 millions d'euros en 2012 |
Perte de recettes de 10 millions d'euros en 2014 (estimée avec un taux à 0,2 % pour la contribution de base et recettes supplémentaires au titre de l'IS) |
|
Recouvrement |
Urssaf |
DGFip |
Urssaf |
|
Affectataire |
Cnam ( une partie du produit de la taxe étant reversée à l'organisme de gestion du développement professionnel continu - GIP-OGDPC) |
Cnam |
Cnam (une partie du produit de la taxe étant reversée à l'organisme de gestion du développement professionnel continu - GIP-OGDPC) |
III - La position de la commission
Votre rapporteur général accueille favorablement cet article, qui participe d' un effort de simplification bienvenu de la fiscalité applicable aux produits de santé .
Le rapport d'octobre 2012 de la mission IGF-Igas portant sur la fiscalité spécifique applicable aux produits de santé et à l'industrie qui les fabrique soulignait la complexité de la fiscalité applicable au secteur. Celle-ci ne comprend pas moins de neuf taxes au régime différent , dont le recouvrement n'est pas unifié et dépend de plusieurs administrations.
L'aménagement apporté à l'exonération d'assiette bénéficiant aux médicaments génériques dans le cadre de la contribution sur le CAHT et de la taxe sur les dépenses de promotion satisfait également à l'une des préconisations de ce rapport. Celui-ci soulignait en effet qu'il était nécessaire de « s'interroger sur le maintien d'un tel dispositif d'abattement », mis en place dans un contexte où les pouvoirs publics cherchaient à favoriser le développement de la part de marché encore faible des médicaments génériques, dans la mesure où certains de ces médicaments ayant atteint leur maturité économique pourraient aujourd'hui bénéficier d' un effet d'aubaine fiscale . L'exclusion de cet abattement des spécialités génériques sous tarif forfaitaire de responsabilité et de celles appartenant à un groupe générique pour lequel le prix de vente au public des spécialités de référence est identique à celui des génériques permet de tenir compte des récentes évolutions du secteur tout en continuant à encourager le développement des génériques.
Le taux de la contribution de base doit être déterminé dans le but de compenser la perte de revenu fiscal liée à la suppression de la taxe sur la première vente de médicaments, tout en assurant la neutralité de la mesure pour les entreprises imposables, conformément aux préconisations arrêtées dans le cadre du Conseil stratégique des industries de santé (CSIS). Il a été porté à l'attention de votre rapporteur général, lors des auditions qu'il a effectuées, que le taux de 0,2 % initialement proposé ne répondait pas à cette dernière condition compte tenu de la disparition de la déductibilité à l'impôt sur les sociétés de l'ancienne taxe sur les premières ventes, devenue contribution de base de la taxe sur le CAHT élargie. Le taux de 0,17 % proposé par un amendement adopté à l'Assemblée nationale paraît de nature à résoudre cette question. Il est toutefois à noter que la fusion proposée implique une perte de recettes de 10 millions d'euros pour la sécurité sociale, contre un gain de 10 millions d'euros pour l'Etat à travers l'impôt sur les sociétés - ces calculs ayant été réalisés dans l'étude d'impact annexée au présent projet de loi sur la base d'un taux à 0,2 %.
La commission vous demande d'adopter cet article sans modification .
Article 12 bis (art. L. 138-2 du code de sécurité sociale) - Création d'une troisième tranche de la taxe sur le chiffre d'affaires de la vente en gros
Objet : Cet article, inséré par l'Assemblée nationale, a pour objet de créer, à rendement constant, une troisième tranche de la taxe sur le chiffre d'affaires de la vente en gros, assise sur le montant de la marge rétrocédée aux pharmacies d'officine.
I - Le dispositif proposé
Cet article est issu d'un amendement du Gouvernement adopté par l'Assemblée nationale.
Il propose de modifier l'article L. 138-2 du code de la sécurité sociale relatif à l'assiette de la taxe sur le chiffre d'affaires de la vente en gros de médicaments et se compose de trois parties.
Le 1° modifie le deuxième alinéa de l'article L. 138-2 qui précise le nombre de parts composant l'assiette de la contribution. Il prévoit la création d'une troisième part assise sur la part du chiffre d'affaires lié à la vente en gros de médicaments princeps qui correspond, dans le cas de la vente directe de médicaments d'une entreprise à une pharmacie d'officine, aux marges rétrocédées à cette dernière.
Le 2° remplace le troisième alinéa de l'article pour fixer les taux des parts de la contribution.
Il baisse le taux de la première partie de la contribution (chiffre d'affaires hors taxe réalisé par l'entreprise en année civile) à 1,75 % au lieu de 1,9 %.
Il maintient inchangé le taux de la deuxième part (différence entre le chiffre d'affaires hors taxe réalisé au cours de l'année civile et celui réalisé l'année civile précédente).
Il fixe à 20 % le montant de la troisième part, dont la création est proposée par cet article.
Il fixe de nouveaux taux, plancher et plafond, du montant cumulé de la taxe. Le taux plafond diminue de 2,7 % à 2,55 % du chiffre d'affaires hors taxes réalisé par l'entreprise au cours de l'année civile. Le taux plancher est abaissé de 1,4 % à 1,25 %.
Le 3° précise qu'une entreprise redevable pour la première année de la taxe doit s'acquitter de la première et de la troisième part.
II - La position de la commission
Votre rapporteur général est favorable à cet article qui adapte la taxe sur la vente en gros de médicaments à la réalité des pratiques commerciales et renforce sa cohérence avec les objectifs sociaux en matière de vente du médicament. En effet, la vente directe de médicaments des entreprises aux officines s'est développée au cours des dernières années au détriment des grossistes répartiteurs, qui sont investis d'obligations de service public, et de la concurrence, comme l'indique l'évaluation conduite par l'Autorité de la concurrence sur le domaine de la distribution du médicament délivré en ville.
La mesure proposée, qui ne constitue en aucun cas une augmentation de la taxe globale puisque son plafond est abaissé, permet de décourager cette pratique et tendra donc à favoriser tant la possibilité pour les grossistes répartiteurs de remplir leurs obligations de service public que la baisse des prix des médicaments princeps.
La commission vous demande d'adopter cet article sans modification.
Article 12 ter (art. L. 912-1, L. 137-15 et L. 137-16 du code de la sécurité sociale) - Recommandation d'un ou plusieurs organismes de prévoyance par les branches professionnelles
Objet : Cet article, inséré par l'Assemblée nationale, a pour objet de permettre aux branches professionnelles de recommander, après mise en concurrence, un ou plusieurs organismes de prévoyance pour des contrats présentant des garanties élevées de solidarité. Si elles choisissent ce ou ces organismes, les entreprises de la branche acquitteront un forfait social au taux actuel ; sinon, il sera majoré.
I - Le dispositif proposé par l'Assemblée nationale
• Un problème juridique important dans
le domaine de la prévoyance
Jusqu'au 16 juin 2013, l'article L. 912-1 du code de la sécurité sociale précisait que, lorsqu'un accord professionnel prévoit une mutualisation des risques pour la prévoyance ou la maladie 25 ( * ) par une désignation de l'assureur applicable à l'ensemble des entreprises de la branche, l'accord doit être réexaminé au plus tous les cinq ans. En outre, cet article autorisait la « migration » obligatoire : un accord pouvait prévoir que les entreprises doivent rejoindre l'assureur désigné même si elles avaient auparavant adhéré à un autre contrat.
Le 13 juin 2013, le Conseil constitutionnel a jugé que les dispositions de l'article L. 912-1 portaient à la liberté d'entreprendre et à la liberté contractuelle une atteinte disproportionnée au regard de l'objectif de mutualisation des risques, par ailleurs reconnu par le Conseil comme étant d'intérêt général. Le Conseil a ensuite décidé que cette déclaration d'inconstitutionnalité prenait effet à compter de la publication de sa décision mais qu'elle n'était toutefois pas applicable aux contrats pris sur ce fondement, en cours au moment de cette publication. Cette décision a été confirmée par le Conseil le 18 octobre, à l'occasion d'une question prioritaire de constitutionnalité.
Le Conseil constitutionnel a indiqué dans sa décision :
« Si le législateur peut porter atteinte à la liberté d'entreprendre et à la liberté contractuelle dans un but de mutualisation des risques, notamment en prévoyant que soit recommandé au niveau de la branche un seul organisme de prévoyance proposant un contrat de référence y compris à un tarif d'assurance donné ou en offrant la possibilité que soient désignés au niveau de la branche plusieurs organismes de prévoyance proposant au moins de tels contrats de référence , il ne saurait porter à ces libertés une atteinte d'une nature telle que l'entreprise soit liée avec un cocontractant déjà désigné par un contrat négocié au niveau de la branche et au contenu totalement prédéfini. »
La possibilité pour les branches de recommander un ou plusieurs assureurs
Le paragraphe I du présent article, inséré à l'initiative du Gouvernement, vise à combler le vide juridique apparu par l'abrogation de l'article L. 912-1 du code de la sécurité sociale, en tenant compte des considérants de la décision du Conseil constitutionnel.
Le nouvel article L. 912-1 vise les accords professionnels destinés à apporter des garanties collectives dont bénéficient les salariés, anciens salariés et ayants droit en complément de celles de la sécurité sociale .
Ces accords pourront prévoir des garanties présentant un degré élevé de solidarité et comprenant à ce titre des prestations autres que celles versées en contrepartie d'une cotisation, pouvant notamment prendre la forme d'une prise en charge gratuite de la cotisation pour certains salariés, d'une politique de prévention ou de prestations d'action sociale. Un décret en Conseil d'Etat déterminera les conditions de l'institution de ces garanties.
Les accords ainsi concernés pourront « recommander un ou plusieurs organismes » sous réserve d'avoir procédé à une mise en concurrence dans des conditions de transparence, d'impartialité et d'égalité de traitement entre les candidats, qui seront définies par décret. Le (ou les) organisme(s) assureur(s) recommandé(s) devront appliquer un tarif unique à toutes les entreprises, offrir des garanties identiques à toutes les entreprises et à tous les salariés et ne pourront refuser l'adhésion d'une entreprise de la branche.
Ces accords devront être revus périodiquement, au plus tard tous les 5 ans, dans les mêmes conditions de mise en concurrence transparente et impartiale.
Enfin, ces accords pourront prévoir que certaines prestations seront financées et gérées de manière mutualisée pour l'ensemble des entreprises de la branche. Il s'agira des prestations nécessitant la prise en compte d'éléments relatifs à la situation des salariés ou sans lien direct avec le contrat de travail. Un décret en Conseil d'Etat fixera les modalités d'application de cette mutualisation.
Un avantage fiscal pour les entreprises qui adhèrent à un contrat recommandé par la branche lorsque celui-ci contient des garanties présentant un degré élevé de solidarité
Depuis la loi de financement de la sécurité sociale pour 2009 26 ( * ) , les rémunérations et gains assujettis à la CSG mais pas aux cotisations sociales sont soumises au forfait social. Le taux de ce forfait est de 20 % mais un taux réduit de 8 % s'applique, notamment, sur les contributions des employeurs aux prestations complémentaires de prévoyance, y compris celles de maladie. Par dérogation, les entreprises de moins de 10 salariés ne sont pas assujetties au forfait social au titre de la prévoyance.
Les 2° et 3° du paragraphe I du présent article définissent les taux du forfait social qui s'appliquent lorsqu'un accord professionnel ou interprofessionnel existe et respecte les conditions définies à l'article L. 912-1 du code de la sécurité sociale :
- si l'entreprise choisit effectivement l'organisme recommandé ou l'un d'entre eux, le taux du forfait social sur sa contribution aux prestations de prévoyance reste le même qu'aujourd'hui (8 % pour celles d'au moins 10 salariés et 0 % pour celles de moins de 10 salariés) ;
- si l'entreprise ne choisit pas l'un des organismes recommandés, le taux de forfait social s'élèvera à 20 % si elle compte au moins dix salariés et à 8 % si elle en compte moins.
Enfin, le paragraphe II prévoit que le nouvel article L. 912-1 entre en vigueur au 1 er janvier 2014 et que la majoration éventuelle de forfait social s'applique à compter du 1 er janvier 2015 pour les contributions versées à compter de cette même date.
II - La position de la commission
L'article L. 912-1 du code de la sécurité sociale, que le Conseil constitutionnel a décidé en juin 2013 de déclarer inconstitutionnel, résultait de la rédaction d'une loi de 1994 27 ( * ) , adoptée à l'initiative du Gouvernement d'Edouard Balladur et dont le Conseil avait alors été saisi au titre du contrôle de constitutionnalité de l'article 61 de la Constitution. A l'époque, le Conseil indiquait : « aucune norme de valeur constitutionnelle ne garantit le principe de la liberté contractuelle ».
Depuis la loi de 1994, de nombreuses branches professionnelles avaient conclu des accords de branche désignant un ou des assureurs pour l'ensemble des entreprises de la branche au titre de la prévoyance. Certaines d'entre elles ont même organisé de longue date des régimes professionnels de prévoyance . Pro-BPT est souvent cité mais on peut également mentionner le régime du personnel des sociétés d'assurance , dont la Fédération française des sociétés d'assurance (FFSA) est signataire.
Alors que la FFSA a beaucoup critiqué les clauses de désignation, son régime de prévoyance, qui date de 1962, s'applique « obligatoirement » à toutes les entreprises et à tous les salariés de la branche et définit précisément les risques couverts, y compris les barèmes, l'assiette et les taux de cotisation ainsi que la gouvernance du régime . Selon le règlement du régime, celui-ci est géré par un ou plusieurs organismes gestionnaires dans le cadre d'un mécanisme de coassurance. Les risques couverts sont par exemple : un capital décès, une rente d'éducation en cas de décès de l'assuré, l'incapacité de travail, l'invalidité, une assurance déplacement professionnel, le remboursement de frais de soins (risque maladie), etc...
Au vu des caractéristiques de ce régime professionnel de prévoyance, on peut estimer que les entreprises du secteur des assurances sont certainement dans la situation évoquée par le Conseil constitutionnel : « l'entreprise [est] liée avec un cocontractant déjà désigné par un contrat négocié au niveau de la branche et au contenu totalement prédéfini ».
De ce fait, les régimes professionnels existants étaient profondément fragilisés par la décision du Conseil constitutionnel de remettre en cause totalement l'article L. 912-1 du code de la sécurité sociale, alors même que de très nombreux exemples d'accords signés au niveau des branches professionnelles démontrent l'importance d'une mutualisation des risques à un niveau plus élevé que celui de la seule entreprise : comment parler de mutualisation si une entreprise de dix salariés doit contracter de manière totalement autonome un contrat avec un organisme de prévoyance ?
C'est pourquoi votre rapporteur général se félicite que le Gouvernement ait pris l'initiative de proposer une nouvelle disposition pour remplacer celle abrogée par le Conseil constitutionnel. La rédaction proposée correspond pleinement à la jurisprudence du Conseil : le législateur peut prévoir que « soit recommandé au niveau de la branche un seul organisme de prévoyance proposant un contrat de référence y compris à un tarif d'assurance donné ». Le texte adopté par l'Assemblée nationale prévoit la recommandation d'un ou plusieurs organismes avec un tarif unique et un contrat de référence répondant à un but d'intérêt général de solidarité et d'action sociale.
L'incitation fiscale liée à la souscription du contrat recommandé laisse l'entreprise pleinement libre de contractualiser avec l'assureur de son choix mais oriente celui-ci dans le but d'intérêt général de mutualiser les risques. Dans sa décision de juin 2013, le Conseil constitutionnel a estimé que « faciliter l'accès de toutes les entreprises d'une même branche à une protection complémentaire et assurer un régime de mutualisation des risques , en renvoyant aux accords professionnels et interprofessionnels le soin d'organiser la couverture de ces risques auprès d'un ou plusieurs organismes de prévoyance » constituait bien « un but d'intérêt général ».
A l'initiative de votre rapporteur général, la commission a adopté un amendement strictement rédactionnel et vous demande d'adopter cet article ainsi modifié.
Article 13 (art. L. 138-10 du code de la sécurité sociale) - Fixation du taux K de la clause de sauvegarde pour l'année 2014
Objet : Cet article vise à maintenir à 0,4 % pour 2014 le seuil de déclenchement de la clause de sauvegarde à la charge éventuelle des entreprises pharmaceutiques.
I - Le dispositif proposé
Un mécanisme incitatif permettant de faire participer les laboratoires pharmaceutiques à la régulation des dépenses d'assurance maladie
L'article 31 de la LFSS pour 1999, codifié aux articles L. 138-10 et suivants du code de la sécurité sociale, a institué un mécanisme de participation à la régulation des dépenses d'assurance maladie pour les entreprises fournissant des médicaments remboursables dispensés en ville.
Ce mécanisme est déclenché lorsque le chiffre d'affaires hors taxes (CAHT) réalisé au titre de ces médicaments par l'ensemble des entreprises du secteur dépasse un certain seuil, déterminé par application d'un taux de croissance cible, dit taux K , au chiffre d'affaires de l'année précédente.
Ces entreprises sont alors assujetties à une contribution portant sur la part de leur CAHT en dépassement de ce seuil et dont le taux, progressif par tranches, augmente avec le niveau de dépassement. Si l'assiette de cette contribution est collective, le montant versé par chaque entreprise assujettie ne peut dépasser 10 % de son CAHT (art. L. 138-12 du code de la sécurité sociale).
Le champ d'application de de mécanisme a été successivement étendu aux médicaments rétrocédables par les établissements hospitaliers (article 21 de la LFSS pour 2006, codifié au II de l'article L. 138-10) et aux médicaments pris en charge par l'assurance maladie en sus des tarifs hospitaliers (article 15 de la LFSS pour 2009).
Une exonération est prévue pour les médicaments orphelins, dont le champ a été réduit par la loi de financement de la sécurité sociale pour 2011 aux seuls médicaments dont le chiffre d'affaires n'excède pas 30 millions d'euros.
Sont exonérées de cette contribution les entreprises ayant passé avec le Comité économique des produits de santé (Ceps) une convention fixant des engagements quant à l'évolution de leur chiffre d'affaires pour les médicaments concernés et dont le non-respect entraîne des baisses de prix ou le versement de remises quantitatives aux régimes obligatoires d'assurance maladie.
La contribution de l'article L. 138-10 constitue donc avant tout un mécanisme incitatif visant à encourager les entreprises à faire évoluer leurs pratiques dans le cadre d'une négociation bilatérale avec le Ceps.
Maintien du taux K à un niveau inférieur à la progression de l'Ondam
Le taux d'accroissement du chiffre d'affaires pris en compte pour le déclenchement de cette contribution, ou taux K, était initialement fixé par référence au niveau de progression de l'Ondam. Il s'agissait ainsi de compenser la charge résultant pour les régimes d'assurance maladie d'une croissance du produit des ventes de médicaments remboursables plus rapide que le rythme de progression de l'Ondam.
Cette référence a été abandonnée en 2001 et le taux K est désormais prévu chaque année par la LFSS , à des niveaux inférieurs au taux de progression de l'Ondam.
Fixé à 1,4 % pour 2008 et 2009, 1 % pour 2010, 0,5 % en 2011 et 2012 puis 0,4 % en 2013, le taux K est maintenu à 0,4 % pour 2014 .
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté cet article sans modification.
III - La position de la commission
Le mécanisme du taux K permet de sécuriser les objectifs de maîtrise de la dépense de médicaments au niveau macro-économique. Comme en 2013 et en 2012, ces objectifs sont fixés à un niveau exigeant et s'établissent pour 2014 à 960 millions d'euros d'économies.
En tout état de cause, la contribution prévue par l'article L. 138-10 demeure largement théorique. On observe en effet une tendance à la stabilisation du marché du médicament depuis 2011. Surtout, la quasi-totalité des laboratoires pharmaceutiques ont conclu une convention avec le Ceps, en application de laquelle elles s'acquittent de remises conventionnelles dont le montant est calculé en fonction du taux K. La fixation du taux K à 0,4 % permet ainsi indirectement d'encadrer la négociation par le Ceps des prix du médicament.
La commission vous demande d'adopter cet article sans modification.
Article 14 - Intégration des déficits de la Cnam et de la Cnaf dans le champ du programme de reprise de dette confié à la Cades
Objet : Cet article vise à intégrer les déficits enregistrés entre 2011 et 2017 par la Caisse nationale d'assurance maladie des travailleurs salariés (Cnam) et la Caisse nationale d'allocations familiales (Cnaf) dans le champ du programme de reprise de dette confié à la Caisse d'amortissement de la dette sociale (Cades).
I - Le dispositif proposé
Le présent article propose de modifier le champ du dispositif de reprise des déficits sociaux confié à la Caisse d'amortissement de la dette sociale (Cades) par l'article 9 de la loi de financement de la sécurité sociale pour 2011 afin de tenir compte de l'impact positif de la réforme des retraites proposée par le Gouvernement sur les comptes de la branche vieillesse du régime général et du Fonds de solidarité vieillesse.
Le dispositif de reprise de dette issu de l'article 9 de la loi de financement pour 2011
Destiné à faire face à l'accumulation des déficits sociaux et à accompagner la mise en oeuvre de la réforme des retraites définie dans le cadre de la loi du 9 novembre 2010, l'article 9 de la loi de financement pour 2011 a organisé la reprise par la Cades d'une partie des déficits du régime général de la sécurité sociale.
D'une part, ce dispositif prévoyait la reprise, avant le 31 décembre 2011, de la dette du régime général correspondant aux déficits 2009 et 2010 des branches maladie, vieillesse et famille et du Fonds de solidarité vieillesse (FSV) et des déficits prévisionnels 2011 des branches maladie et famille.
Cette reprise, plafonnée à 68 milliards d'euros, était intégralement financée par l'affectation à la Caisse de 0,28 point de contribution sociale généralisée (CSG) auparavant affecté à la Cnaf. Réalisée au cours de l'année 2011, cette reprise de dette a porté sur 65,3 milliards d'euros.
D'autre part, le dispositif proposé par l'article 9 de la loi de financement pour 2011 prévoyait la participation de la Cades au financement de la réforme des retraites votée à l'occasion de la loi du 9 novembre 2010.
Cette participation impliquait la reprise annuelle, dans la limite de 62 milliards d'euros sur la période considérée et de 10 milliards d'euros par an, de la dette correspondant aux déficits de la branche vieillesse et du FSV pour les années 2011 à 2018.
Le financement de ce second volet du dispositif de reprise est quant à lui assuré par deux nouvelles ressources : le versement à la Caisse de 2,1 milliards d'euros par an entre 2011 et 2024 issus des actifs financiers gérés par le FRR et l'affectation à celle-ci du produit de 1,3 point du prélèvement social sur les revenus du capital auparavant affecté au Fonds.
Ce volet a donné lieu au versement de la Cades à l'Agence centrale des organismes de sécurité sociale (Acoss) de 14,3 milliards d'euros correspondant, après régulation, à la reprise de 9,5 milliards d'euros de déficits enregistrés par la branche vieillesse du régime général et du FSV en 2011 et de 8,9 milliards d'euros enregistrés en 2012.
Le dispositif proposé par le Gouvernement
Le présent article vise à élargir le dispositif de reprise prévu par l'article 9 de la loi de financement pour 2011 en autorisant le transfert automatique à la Cades, dans la limite des plafonds existants, non seulement des déficits de la Cnav et du FSV mais aussi de ceux des branches maladies et famille du régime général.
Cet ajustement, qui ne modifie ni le montant maximal des transferts ni la durée d'amortissement de la dette sociale, tend à tirer les conséquences du rééquilibrage progressif des comptes du FSV et de la branche vieillesse du régime général résultant de la mise en oeuvre des dispositions du projet de loi garantissant l'avenir des retraites en cours de discussion au Parlement.
Selon les prévisions réalisées par le Gouvernement, cette réforme devrait en effet contribuer à restaurer l'équilibre financier du régime de retraite en faisant passer le déficit cumulé de la Cnav et du FSV de 6 milliards d'euros en 2013 à 1,3 milliard d'euros en 2017.
Dans ces conditions, les plafonds définis par l'article 9 de la loi de financement pour 2011 pourraient permettre la reprise par la Cades d'une partie croissante des déficits des branches maladie et famille. Le montant total de cette reprise pourrait atteindre près de 30 milliards d'euros entre 2013 et 2017 s'échelonnant entre 4 milliards d'euros au titre de 2013 et 8,7 milliards au titre de 2017 (tableau ci-dessous).
Evolution des déficits de la branche vieillesse du régime général et du FSV
(en milliards d'euros)
|
2013 |
2014 |
2015 |
2016 |
2017 |
|
|
Vieillesse |
-3,3 |
-1,2 |
-0,6 |
0 |
0,6 |
|
FSV |
-2,7 |
-3,2 |
-3 |
-2,6 |
-1,9 |
|
Total |
-6 |
-4,4 |
-3,6 |
-2,6 |
-1,3 |
|
? vis-à-vis du plafond de 10 M€ |
4 |
5,6 |
6,4 |
7,4 |
8,7 |
Source : Projet de loi de financement pour 2014
C'est dans ce sens que le Gouvernement propose de modifier le II quinquies de l'article 4 de l'ordonnance n° 96-50 du 24 janvier 1996 relative au remboursement de la dette sociale introduit par l'article 9 de la loi de financement pour 2011 28 ( * ) .
Le 1° du présent article ajoute d'abord la couverture des déficits des branches maladie et famille au programme de reprise confié à la Cades par la loi de financement pour 2011.
Il modifie ensuite la période d'application du dispositif de reprise automatique en fixant son terme à 2017 au lieu de 2018.
Il retire enfin du dispositif la couverture des déficits de l'année 2011 des branches maladie et famille. Ceux-ci ont en effet déjà fait l'objet de transferts à la Cades, ainsi que des régularisations nécessaires dans le cadre des décrets n° 2011-20 du 5 janvier 2011, n° 2012-329 du 7 mars 2012 et n° 2013-482 du 7 juin 2013.
Ces deux dernières modifications permettent de mettre en cohérence le montant du plafond annuel de reprise, fixé à 10 milliards d'euros pour les huit exercices budgétaires (soit 80 milliards d'euros) avec le montant du plafond global fixé à 62 milliards d'euros. En effet, en anticipant d'une année la fin du dispositif (et donc en retranchant 10 milliards d'euros potentiels à la somme des plafonds annuels) et en excluant du dispositif la couverture des déficits prévisionnels pour l'année 2011 des branches maladie et famille (représentant 9,5 milliards d'euros versés au titre de cette année) la somme des plafonds annuels s'établit désormais à 60,5 milliards d'euros, en deçà du plafond global de 62 milliards d'euros.
Le 2° du présent article modifie le niveau réglementaire compétent pour définir les modalités de transferts des déficits. Le montant et la date des transferts entre Cades et l'Acoss seront désormais fixés par arrêtés et non plus par décret.
Le 3° du présent article établit quant à lui l'ordre hiérarchique dans lequel les reprises de dettes seront effectuées chaque année dans la limite du plafond de 10 milliards d'euros. Les transferts concerneront ainsi :
- d'abord les déficits de la branche vieillesse et veuvage ;
- puis ceux du Fonds de solidarité vieillesse ;
- les déficits les plus anciens de la branche maladie ;
- et, en dernier lieu, les déficits les plus anciens de la branche famille.
Pour mémoire, les déficits enregistrés par les branches maladie et famille au titre des années 2012 et 2013 actuellement gérés en trésorerie par l'Acoss devraient atteindre 18,9 milliards d'euros.
Déficits 2012-2013
des branches maladie et
famille du régime général
(en milliards d'euros)
|
2012 |
2013 (p.) |
Total |
|
|
Maladie |
-5,9 |
-7,7 |
-13,6 |
|
Famille |
-2,5 |
-2,8 |
-5,3 |
Source : Projet de loi de financement pour 2014
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté cet article sans modification.
III - La position de la commission
Votre rapporteur général se félicite de la présence de cette disposition permettant de transférer annuellement à la Cades une partie substantielle des déficits accumulés par les branches maladie et famille.
Elle constitue un juste milieu entre les mesures de reprise globale intervenues en 1996 (44,7 milliards d'euros), en 2004 (36,1 milliards d'euros) et en 2011 (67,8 milliards d'euros) et l'absence totale de reprise constatée en 2003 et en 2007.
Elle est d'autant plus judicieuse que les organismes publics bénéficient encore de taux courts particulièrement attractifs sur les marchés financiers permettant à l'Acoss de gérer en trésorerie un niveau de déficit important à moindre coût.
Sur le plan des principes de bonne gestion, votre rapporteur général rappelle toutefois sa position constante : dette et trésorerie ne doivent pas être confondues et le reliquat des déficits des branches maladie et vieillesse conservé dans les comptes de l'Acoss devra par conséquent faire l'objet d'un transfert à la Cades à brève échéance.
La commission vous demande d'adopter cet article sans modification.
Article 15 (art. L. 131-8, L. 135-3, L. 136-8, L. 137-13, L. 137-14, L. 137-16, L. 137-18, L. 137-19, L. 137-24, L. 139-1, L. 241-6 et L. 245-16 du code de la sécurité sociale, art. L. 731-2 du code rural et de la pêche maritime, lois n° 2010-1657 du 29 décembre 2010 et n° 2012-1404 du 17 décembre 2012) - Mesures de transferts de recettes
Objet : Cet article tend à modifier l'affectation du produit de certaines recettes entre les différentes branches de la sécurité sociale afin de répartir entre celles-ci le gain financier issu des mesures présentées en loi de finances pour 2014, à affecter au Fonds de solidarité vieillesse les reliquats des encaissements de contribution sociale de solidarité des sociétés antérieurs à 2011 et à reconduire pour 2014 les modalités d'affectation du produit de la contribution additionnelle de solidarité pour l'autonomie décidées en 2013.
I - Le dispositif proposé
L'affectation au Fonds de solidarité vieillesse des reliquats des encaissements de contribution sociale de solidarité des sociétés antérieurs à 2011
Depuis l'exercice 2011, le produit de la contribution sociale de solidarité des sociétés (C3S) est partagé entre trois affectataires :
- la branche maladie du régime des exploitants agricoles reçoit 30,89 % du produit de la C3S de base ;
- le régime social des indépendants (RSI) perçoit un montant de C3S correspondant au déficit comptable des trois régimes de base qu'il gère (maladie, retraite des artisans, retraite des commerçants) et au titre de la retraite complémentaire des entrepreneurs du bâtiment et des travaux publics ;
- le Fonds de solidarité vieillesse (FSV) reçoit le solde de la C3S de base ainsi que l'intégralité du produit de la C3S additionnelle mentionnée à l'article L. 245-13 du code de la sécurité sociale.
A compter du même exercice, la comptabilisation de cette contribution a été effectuée conformément aux principes des droits constatés. Cette évolution comptable implique la répartition de la totalité du produit de la C3S de l'année entre les attributaires et la notification, par le RSI au régime des exploitants agricoles et au FSV, des restes à recouvrer et des provisions.
Au terme de ces modifications, 1,3 milliard d'euros correspondant aux encaissements de C3S non affectés avant l'année 2011 demeurent immobilisés sur le compte de dépôt du RSI à l'Acoss.
Le I du présent article propose de compléter la rédaction du 4° de l'article L. 135-3 de la sécurité sociale afin d'affecter au FSV, en sus du montant de la C3S non réparti entre la branche maladie du régime des exploitants agricoles et le RSI, les reliquats des encaissements antérieurs à 2011.
L'affectation de l'intégralité de ces réserves au FSV, dont les modalités seront fixées par arrêté conjoint des ministres chargés de la sécurité sociale et du budget devrait être réalisée sur plusieurs exercices. L'annexe 8 du présent projet de loi de financement précise en effet que 800 millions d'euros seront versés au Fonds dès 2014, le reliquat étant réparti sur les années suivantes.
Elle permettra de réduire un déficit du fonds estimé à 2,7 milliards d'euros en 2013, à 3,2 milliards d'euros en 2014 et à 3 milliards d'euros en 2015.
La modification de l'affectation du produit de recettes entre les différentes branches de la sécurité sociale
Afin de mettre en oeuvre sa politique de refondation du système de protection sociale et de redressement des comptes sociaux, le Gouvernement a inscrit dans le projet de loi de finances pour 2014 plusieurs mesures ayant des conséquences sur les relations financières entre l'Etat et la sécurité sociale.
L'article 3 du projet de loi de finances diminue ainsi, pour un gain estimé à 1,03 milliard d'euros en 2014, le niveau du plafonnement de l'avantage fiscal résultant, pour chaque foyer fiscal, de l'application du quotient familial au titre d'enfants à charge.
L'article 5 du même projet de loi de finances soumet à l'impôt sur le revenu, pour un gain estimé à 960 millions d'euros en 2014, l'avantage issu de la prise en charge par l'employeur d'une partie des cotisations versées au titre des contrats complémentaires collectifs obligatoires de santé afin de financer la généralisation de la protection complémentaire collective et la revalorisation des plafonds de la couverture maladie universelle complémentaire (CMU-c) et de l' aide à la complémentaire santé (ACS).
Par le biais d'une augmentation des fractions de TVA affectées à la Cnam 29 ( * ) , l'article 39 du projet de loi de finances assure quant à lui :
- le transfert, pour un montant estimé à 1,99 milliard d'euros, du produit des deux mesures précitées du budget général vers les comptes de la sécurité sociale ;
- le financement, pour un montant estimé à 1,05 milliard d'euros, de l'impact de la baisse du taux de cotisation famille sur les comptes de la Cnaf destiné à compenser, pour les entreprises, la hausse des cotisations vieillesse envisagée dans le cadre du projet de loi portant réforme des retraites.
Le présent article vise, en modifiant l'affectation du produit de certaines taxes et contributions, à répartir entre les différentes caisses du régime général le produit des 3,04 milliards d'euros transférés du budget de l'Etat vers les comptes du régime général par l'intermédiaire de l'augmentation des fractions de TVA affectées à la Cnam.
Le II et III du présent article affectent à la Cnaf le produit des contributions dues par les employeurs et les salariés sur les attributions d'options de souscription ou d'achat d'actions et sur les attributions d'actions gratuites ( stock-options ) mentionnées aux articles L. 137-13 et L. 137-14 du code de la sécurité sociale. Ce produit était jusqu'alors affecté aux régimes obligatoires d'assurance maladie.
Le IV affecte également à la Cnaf le produit de la contribution salariale sur les distributions et gains nets mentionnés à l'article L. 137-18 du code de la sécurité sociale et afférents à des parts de fonds communs de placement à risque, des actions de société de capital risque ou des droits représentatifs d'un placement financier dans une entité mentionnée au dernier alinéa du 8 du II de l'article 150-0 A du code général des impôts ( carried interest ). Ce produit était jusqu'alors affecté aux régimes obligatoires d'assurance maladie.
Le V affecte par ailleurs à la Cnaf les recettes issues du prélèvement sur le produit des appels à des numéros surtaxés effectués dans le cadre des programmes télévisés et radiodiffusés comportant des jeux concours, mentionné à l'article L. 137-19 du code de la sécurité sociale jusqu'alors affecté à la Cnam.
Le VI affecte enfin à la Cnaf le surplus des prélèvement institués sur le montant brut des sommes engagées par les parieurs et les joueurs dans le cadre du PMU, des paris sportifs, des paris sportifs en ligne et des jeux de cercle en ligne respectivement mentionnés aux articles L. 137-20, L. 137-21 et L. 137-22 du code de la sécurité sociale. Ce surplus était jusqu'alors affecté aux régimes obligatoires d'assurance maladie.
En conséquence, le VII du présent article supprime du texte de l'article L. 139-1 du code de la sécurité sociale prévoyant les modalités de répartition des ressources entre les régimes obligatoires d'assurance maladie toute référence aux prélèvements sur les jeux, concours et paris.
Le VIII supprime le produit de la taxe sur les véhicule des sociétés mentionnée à l'article 1010 du code général des impôts de la liste des ressources affectées au financement des prestations d'assurance maladie, invalidité et maternité du régime de protection sociale des non-salariés agricoles.
Le IX introduit un 9° à l'article L. 241-6 du code de la sécurité sociale attribuant le produit de la taxe mentionnée au VIII du présent article à la Cnaf.
Le X modifie la répartition du produit d'impôts et taxes définie à l'article L. 131-8 du code de la sécurité sociale dans le sens suivant :
- la fraction du produit de la taxe sur les salaires mentionnée à l'article 231 du code général des impôts affectée à la branche vieillesse passe de 56,8 % à 53,5 % ;
- la fraction du produit de la taxe sur les salaires mentionnée à l'article 231 du code général des impôts affectée à la branche famille passe de 27,1 % à 27,5 % ;
- la fraction du produit de la taxe sur les salaires mentionnée à l'article 231 du code général des impôts affectée au FSV passe de 16,1 % à 19 % ;
- la fraction du droit de consommation sur les tabacs mentionné à l'article 575 du code général des impôts affectée à la branche maladie passe de 68,14 % à 60 % ;
- la fraction du droit de consommation sur les tabacs mentionné à l'article 575 du code général des impôts affectée à la branche assurance maladie, invalidité et maternité du régime de protection sociale des personnes non salariées des professions agricoles passe de 9,46 % à 17,6 %.
En cohérence avec le IX, il introduit au même article L. 131-8 du code de la sécurité sociale un 4° précisant l'affectation à la Cnaf du produit de la taxe sur les véhicules des sociétés.
En cohérence avec les II, III, IV, V et VI, il introduit dans les mêmes conditions un 5° précisant l'affectation à la Cnaf du produit des contributions dues par les employeurs et les salariés sur les attributions d'options de souscription ou d'achat d'actions et sur les attributions d'actions gratuites, du produit de la contribution salariale sur les distributions et gains nets afférents à des parts de fonds communs de placement à risque, des actions de société de capital risque ou des droits représentatifs d'un placement financier dans une entité mentionnée au dernier alinéa du 8 du II de l'article 150-0 A du code général des impôts et du produit des prélèvements sur les jeux, concours et paris.
Le XI propose une nouvelle version du tableau mentionné à l'article L. 137-15 du code de la sécurité sociale répartissant le produit du forfait social entre la Cnam, le FSV et la Cnav. Cette nouvelle répartition se fait au bénéfice de la Cnav selon les modalités précisées dans le tableau ci-dessous.
Répartition du produit du forfait social
|
Pour les rémunérations ou gains soumis à la contribution au taux de 20 % |
Pour les rémunérations ou gains soumis à la contribution au taux de 8 % |
|||
|
Droit existant |
Dispositif proposé |
Droit existant |
Dispositif proposé |
|
|
Cnam |
6,1 % |
- |
5 % |
|
|
Cnav |
5,6 % |
16 % |
- |
6,4 % |
|
FSV |
8,3 % |
4 % |
3 % |
1,6 % |
|
Dont section mentionnée à l'art. L. 135-3-1 |
0,5 % |
0,5 % |
0,5 % |
0,5 % |
Le XII du présent article modifie l'article L. 245-16 du code de la sécurité sociale afin de modifier l'affectation du produit des prélèvements sociaux sur les revenus du patrimoine et les produits de placement au bénéfice de la Cnam.
Le 1°supprime ainsi la part de ces prélèvements affectée au FSV.
Le 2° diminue la part de ces prélèvements affectée à la Cnav. Celle-ci passe de 2,75 % de la part de ces prélèvements à 1,15 %.
Le 3°supprime la part de ces prélèvements affectée à la Cnaf.
Le 4° introduit un nouvel alinéa fixant à 2,05 % la part des prélèvements affectés à la Cnam.
Les modifications proposées par le présent paragraphe XII peuvent être résumées dans le tableau suivant.
Répartition du produit des
prélèvements sociaux
sur les revenus du patrimoine et les
produits de placement
|
Droit existant |
Dispositif proposé |
|
|
Cnav |
2,75 % |
1,15 % |
|
Cades |
1,3 % |
1,3 % |
|
Cnaf |
0,35 |
- |
|
FSV |
0,1 % |
- |
|
Dont section mentionnée à l'art. L. 135-3-1 |
0,2 % |
- |
|
Cnam |
- |
2,05 % |
Source : Annexe 10 du projet de loi de financement pour 2014
Le A du XIII du présent article modifie l'article L. 136-8 du code de la sécurité sociale afin d' actualiser l'affectation du produit des différentes assiettes de contribution sociale généralisée (CSG) .
Le 1° propose d'augmenter la part des contributions sociales affectée à la Cnaf en faisant passer celle-ci de 0,82 % à 0,87 % sans distinction d'assiettes.
Dans le sens contraire, le 2° propose de diminuer la part des contributions sociales affectée au FSV en faisant passer celle-ci de 0,886 % à 0,85 % sans distinction d'assiettes.
Le 3° diminue la part de contribution sociale assise sur les revenus d'activité et de remplacement mentionnée à l'article L. 136-1 du code de la sécurité sociale affectée aux régimes obligatoires d'assurance maladie en faisant passer celle-ci de 5,25 % à 5,20 %.
Le 4° diminue la part de contribution sociale assise sur les sommes engagées et les produits réalisés à l'occasion des jeux mentionnée à l'article L. 136-7-1 du code de la sécurité sociale affectée aux régimes obligatoires d'assurance maladie en faisant passer celle-ci de 4,85 % à 4,80 %.
Le 5° diminue la part de contribution sociale assise sur les produits de placement mentionnée à l'article L. 136-7 du code de la sécurité sociale affectée aux régimes obligatoires d'assurance maladie en faisant passer celle-ci de 5,95 % à 5,90 %.
Le 6° diminue la part de contribution sociale assise sur les allocations de chômage et les indemnités journalières ou les allocations versées par les organismes de sécurité sociale ou, pour leur compte, par les employeurs à l'occasion de la maladie affectée aux régimes obligatoires d'assurance maladie en faisant passer celle-ci de 3,95 % à 3,90 %.
Le 7° diminue la part de contribution sociale assise sur les pensions de retraite et d'invalidité affectée aux régimes obligatoires d'assurance maladie en faisant passer celle-ci de 4,35 % à 4,30 %.
Le 8° abroge la part de contribution sociale assise sur les revenus soumis à la contribution au taux de 7,5 %.
Le B du XIII du présent article complète l'article L. 136-8 du code de la sécurité sociale par un paragraphe VI confiant à l'Agence centrale des organismes de sécurité sociale la centralisation et la répartition des parts du produit de la CSG affecté à la Cnaf, au FSV, à la CNSA, aux régimes obligatoires d'assurance maladie et à la Cades.
Le XIV du présent article modifie l'article L. 241-6 de la sécurité sociale en supprimant les références à la fraction des produits des contributions sociales (4° de l'article L. 241-6 précité) ainsi qu'au produit de la taxe spéciale sur les contrats d'assurances mentionnée à l'article 1001 du code général des impôts (5° du même article) parmi la liste des cotisations et ressources affectées à la Cnaf. En conséquence, il est procédé à une renumérotation de ces références.
Le XV du présent article complète le IV de l'article 22 de la loi du 29 décembre 2010 de finances pour 2011 afin de préciser les modalités d'imputation du prélèvement sur les contrats d'assurance vie multi-supports affectés à la Cnaf.
Le XVI définit enfin les modalités d'application du présent article. Celui-ci s'applique aux produits assis sur les opérations dont le fait générateur intervient à compter du 1 er janvier 2014, à l'exception des dispositions relatives aux contributions sur les revenus du patrimoine qui s'appliquent aux revenus perçus en 2013 et assujettis en 2014.
La reconduction des modalités d'affectation du produit de la contribution additionnelle de solidarité pour l'autonomie décidées en 2013
Le C du XIII du présent article reconduit - en l'ajustant - pour 2014 le dispositif transitoire introduit par le III de l'article 17 de la loi de financement de la sécurité sociale pour 2013 précisant les modalités d'affectation du produit de la contribution additionnelle de solidarité pour l'autonomie sur les pensions de retraite et d'invalidité .
Créée par la loi de financement pour 2013, cette contribution additionnelle de 0,3 % vise à alimenter la nouvelle section V bis du budget de la Caisse nationale de solidarité pour l'autonomie (CNSA) destinée au financement de la prise en charge des personnes âgées privées d'autonomie.
En attendant la définition des mesures de la future réforme législative, le Gouvernement proposait toutefois dans le projet de loi de financement pour 2013 de déroger à cette affectation et d'allouer, en 2013, le produit de cette contribution au FSV.
L'Assemblée nationale a récusé cette option au nom du respect du principe de la sanctuarisation des ressources affectées au budget de la CNSA et modifié le dispositif proposé par le Gouvernement.
Aux termes du 1° du III de l'article 17 de la loi de financement pour 2013, le produit de la contribution additionnelle a ainsi été affecté intégralement, pour 2013, au budget de la CNSA selon la clé de répartition suivante : 95 % alimente la section II consacrée au financement de l'allocation personnalisée d'autonomie (APA) et 5 % revient à la section IV 30 ( * ) .
Toutefois, afin que le dispositif reste neutre pour le financement du FSV, une partie du produit de la CSG affecté à la CNSA a été réorientée à due concurrence vers le FSV en 2013.
Le présent article propose de reconduire ce dispositif - qui n'entraîne aucune augmentation de ressources pour la CNSA - pour l'année 2014 en ajustant néanmoins le niveau des taux de CSG attribués au FSV et à la CNSA dans le cadre de ce transfert temporaire de ressources.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté onze amendements sur le présent article.
A l'initiative de notre collègue député Gérard Bapt, rapporteur de la commission des affaires sociales, elle a adopté six modifications rédactionnelles et trois rectifications d'erreurs matérielles, avec l'avis favorable du Gouvernement.
A l'initiative de notre collègue député Christian Paul, rapporteur de la commission des affaires sociales, avec l'avis favorable du Gouvernement, l'Assemblée nationale a anticipé l'adoption de la prochaine loi réformant la prise en charge de la perte d'autonomie des personnes âgées en modifiant l'affectation du produit de la Casa pour 2014.
Cet amendement :
- diminue la part de CSG affectée à la CNSA et réorientée par l'article 17 de la loi de financement pour 2013 vers le budget du FSV ;
- modifie l'affectation du produit de la Casa fixée par ce même article 17 de la loi de financement pour 2013 pour en attribuer une partie à la section V bis du budget de la CNSA destinée au financement des mesures prises pour améliorer la prise en charge des personnes âgées privées d'autonomie.
Cette section V bis du budget de la CNSA sera ainsi dotée, dans la perspective des dépenses prévues dans le cadre de la prochaine loi réformant la prise en charge de la perte d'autonomie, de 100 millions d'euros dès 2014.
A l'initiative de notre collègue député Jean-Marc Germain, l'Assemblée nationale a demandé au Gouvernement de remettre avant le 30 avril 2014 un rapport sur les réformes envisageables du financement de la protection sociale.
III - La position de la commission
Cet article, largement consacré à des dispositions de « tuyauterie » budgétaire, appelle plusieurs remarques.
D'une part, votre rapporteur général se félicite de la réaffectation aux différentes branches de la sécurité sociale de l'intégralité du produit des mesures fiscales transitant cette année par le budget de l'Etat prises dans le cadre de la réforme de la politique familiale et de la généralisation de l'accès à la complémentaire santé.
D'autre part, s'il approuve l'affectation au FSV des 1,3 milliard d'euros issus des encaissements non distribués de contribution sociale de solidarité des sociétés, il tient à rappeler que ce Fonds structurellement déficitaire nécessite l'attribution de nouvelles ressources pérennes destinées à équilibrer des comptes dégradés par l'augmentation du chômage.
Enfin, il soutient la nouvelle affectation du produit de la Casa adoptée par l'Assemblée nationale. En « amorçant » la section V bis de la CNSA à hauteur de 100 millions d'euros, l'amendement introduit par les membres du groupe socialiste de l'Assemblée nationale permettra, avant l'affectation complète du produit de cette contribution à la Caisse en 2015, de répondre aux premières dépenses liées à l'adoption du projet de loi sur l'autonomie prochainement présenté par le Gouvernement.
A l'initiative de votre rapporteur général, votre commission a toutefois adopté trois amendements sur le présent article.
Les deux premiers sont des amendements de précision rédactionnelle.
Le troisième amendement tend à supprimer une disposition introduite par l'Assemblée nationale demandant au Gouvernement la rédaction, d'ici le 30 avril prochain, d'un rapport « sur les réformes envisageables du financement de la protection sociale au regard des objectifs de pérennité de notre système de protection sociale, de performance économique, sociale et environnementale du système productif français et de justice et de progressivité des prélèvements sociaux comme fiscaux. »
Votre rapporteur général tient en effet à rappeler que le Haut Conseil du financement de la protection sociale est d'ores et déjà chargé d'établir un état des lieux du système de financement de la protection sociale et de formuler des propositions d'évolution de ce dernier.
Crée le 20 septembre 2012 à l'initiative du premier ministre, il réunit régulièrement des représentants des partenaires sociaux, des parlementaires, des représentants de l'Etat, le directeur de l'Agence centrale des organismes de sécurité sociale, le président du Haut Conseil pour l'avenir de l'assurance maladie, le président du Conseil d'orientation des retraites, le président délégué du Haut Conseil de la famille, le président du Conseil d'orientation pour l'emploi ainsi que des personnalités qualifiées.
Le Haut Conseil, dont les travaux se poursuivent, a déjà rédigé deux rapports : un « état des lieux du financement de la protection sociale en France » en octobre 2012 et un « rapport d'étape sur la clarification et la diversification des ressources du financement de la protection sociale » en juin dernier.
Dans l'attente du rapport final du Haut Conseil, il ne semble pas nécessaire d'imposer au Gouvernement un nouveau rapport sur ce sujet.
La commission vous demande d'adopter cet article ainsi modifié.
Article 15 bis (art. 520 B [nouveau] du code général des impôts) - Création d'une contribution sur les boissons énergisantes
Objet : Cet article, inséré par l'Assemblée nationale, tend à instaurer une contribution sur les boissons énergisantes.
I - Le dispositif proposé
A l'initiative de nos collègues députés, l'Assemblée nationale a adopté, avec un avis de sagesse du Gouvernement, le présent article additionnel visant à créer une contribution sur les boissons énergisantes.
Cette contribution, dont le produit est estimé à 65 millions d'euros par an, est introduite par l'insertion d'un article 520 B dans le code général des impôts.
Le paragraphe I de ce nouvel article définit les boissons énergisantes comme celles consistant en un mélange d'ingrédients et contenant un seuil minimal de 220 mg de caféine pour 1 litre ou de 300 mg de taurine pour 1 litre.
Les boissons énergisantes concernées relèveraient des codes NC 2009 (jus de fruit) et NC 2202 (eaux minérales et gazéifiées additionnées de sucres ou d'autres édulcorants) du tarif des douanes.
Ainsi, bien que contenant, par définition, un taux de caféine significatif, le café ou les produits à base de café ne seraient pas concernés par la taxe. On peut estimer le taux de caféine dans le café, à environ 1 260 mg pour 1 litre. Les sodas ne seraient pas non plus visés, le taux de caféine qu'ils contiennent étant inférieur au seuil retenu (220 mg pour 1 litre).
Le paragraphe II détermine le taux de la contribution. Il est fixé à 100 euros l'hectolitre. Ce tarif est quatorze fois supérieur à celui de la taxe sur les boissons sucrées et à peu près 5 fois supérieur au taux normal applicable aux bières.
|
Comparaison des tarifs de taxation de
différentes
(en euros par hl) |
|
Source : Tarif des douanes |
Le tarif serait relevé chaque année en fonction de l'indice des prix à la consommation hors tabac.
Le paragraphe III détermine les redevables de la nouvelle contribution.
Le paragraphe IV définit le régime applicable aux échanges intra-européens.
Le paragraphe V fixe le régime de recouvrement de la taxe, confié à l'administration des douanes.
Le paragraphe VI affecte le produit de la taxe à la Cnam.
II - La position de la commission
Sur le principe, votre rapporteur général approuve la réintroduction d'un article adopté dans le cadre du projet de loi de financement de la sécurité sociale finalement censuré par le Conseil constitutionnel.
Il souhaite, cette année encore, soutenir l'adoption de ce droit spécifique visant, in fine , à réduire la consommation de boissons susceptibles d'occasionner des troubles de santé désormais répertoriés par l'Anses 31 ( * ) .
L'Agence précise à cet égard que la consommation des boissons énergisantes peut entraîner des symptômes cardiovasculaires (arrêt cardiaque, sensations d'oppression ou de douleurs thoraciques, tachycardie, hypertension...), psycho-comportementaux ou neurologiques (irritabilité, nervosité, anxiété, voire crises de panique, hallucinations, épilepsie, etc.).
Sur le plan juridique, votre rapporteur général s'interroge toutefois sur l'avenir d'un dispositif que le Conseil constitutionnel a l'an dernier censuré 32 ( * ) au motif qu'il était censé prévenir les effets sur la santé de ces boissons mélangées à de l'alcool mais qu'en « taxant des boissons ne contenant pas d'alcool à des fins de lutte contre la consommation alcoolique des jeunes, le législateur a établi une imposition qui n'est pas fondée sur des critères objectifs et rationnels en rapport avec l'objectif poursuivi. »
La question du caractère objectif et rationnel des nouveaux critères de santé publique sur lesquels s'appuie la réintroduction de cette taxe dans le présent projet de loi reste en effet posée.
D'une part, les symptômes recensés sont issus d'un nombre de cas limité. Depuis 2008, date de la commercialisation des boissons énergisantes en France, 257 cas d'évènements indésirables ont été portés à la connaissance de l'Anses, dont 212 ont pu faire l'objet d'une analyse d'imputabilité dans le cadre du dispositif de nutrivigilance. L'imputabilité de la consommation des boissons concernées dans la survenue de ces évènements indésirables a été jugée très vraisemblable ou vraisemblable pour 25 cas seulement, soit 12 % des signalements.
D'autre part, les arrêts cardiaques surviendraient très vraisemblablement chez des sujets génétiquement prédisposés et seraient liés à des troubles du rythme cardiaque résultant de la consommation de boissons dites énergisantes associés à certains facteurs de risque supplémentaires comme l'exercice physique (sport, danse...), la forte consommation d'alcool, l'hypokaliémie, certains médicaments ou une sensibilité individuelle à la caféine.
En dépit de cette incertitude juridique, la commission vous demande d'adopter cet article additionnel sans modification.
Article 15 ter (art. 1001 du code général des impôts ; art. L. 3332-2-1 du code général des collectivités territoriales) - Majoration du taux de la taxe spéciale sur les conventions d'assurance applicable aux contrats complémentaires santé dits « non responsables »
Objet : Cet article vise à majorer le tarif de la taxe spéciale sur les contrats d'assurances maladie dits « non responsables ».
I - Le dispositif proposé
La loi de finances rectificative pour 2011 a établi deux régimes fiscaux distincts pour les contrats d'assurance maladie complémentaires proposés par l'ensemble des opérateurs (assurances, mutuelles, institutions de prévoyance).
Les contrats dit « solidaires et responsables » respectant les conditions fixées par l'article 2° bis de l'article 1001 du code général des impôts se voient assujettis à la taxe spéciale sur les contrats d'assurances maladie (TSCA) au taux réduit de 7 %. Ce taux s'applique plus précisément :
- aux contrats d'assurance maladie facultatifs souscrits de manière individuelle ou collective à une double condition que l'organisme assureur ne recueille pas d'informations médicales auprès du souscripteur et que les cotisations ne soient pas fixées en fonction de l'état de santé de l'assuré ;
- aux contrats d'assurance maladie obligatoires souscrits de manière collective à la seule condition que les cotisations ou les primes ne soient pas fixées en fonction de l'état de santé de l'assuré.
Les contrats de complémentaire santé qui ne respectent pas ces conditions - ils ne représentent aujourd'hui que quelques pourcents du marché - se voient quant à eux appliqués un taux de TSCA de 9 %.
A l'initiative de notre collègue Gérard Bapt, rapporteur de la commission des affaires sociales, l'Assemblée nationale a adopté, avec l'avis favorable du Gouvernement, le présent article additionnel visant à renforcer le caractère incitatif du régime fiscal applicable aux contrats « responsables ».
S'inscrivant dans le cadre de la réforme de la protection sociale complémentaire initiée par l'article 45 du présent projet de loi, il propose de revaloriser le tarif de la taxe spéciale applicable aux contrats d'assurances maladie « non responsables ».
Le I du présent article redéfinit ainsi le taux et l'affectation de la taxe spéciale applicable aux contrats d'assurances maladie « non responsables ».
Le 1° insère ainsi un 2 ter à l'article 1001 du code général des impôts fixant à 14 % le taux des contrats d'assurance maladie relatifs à des opérations individuelles et collectives à adhésion facultative et les contrats d'assurance maladie relatifs à des opérations collectives à adhésion obligatoire « non responsables ».
Le 2° affecte la part de la fraction du produit de la TSCA pesant sur les contrats « non responsables » correspondant à un taux de 5 % à la Cnam. La part restante, correspondant au produit du taux de 9 % en vigueur, reste affectée aux départements.
Le II du présent article modifie en conséquence l'article L. 3332-2-1 du code général des collectivités territoriales afin de préciser les modalités d'affectations de la TSCA aux départements.
Le III du présent article précise que ce nouveau taux s'appliquera aux primes ou cotisations échues à compter du 1 er janvier 2014.
II - La position de la commission
Votre rapporteur général se félicite de l'introduction de cet article additionnel visant à accroître l'écart entre la fiscalité des contrats responsables et celle des contrats non responsables.
A son initiative, la commission a néanmoins adopté un amendement visant à fixer le taux de la taxe spéciale sur les contrats d'assurance (TSCA) à 3,5 % pour les contrats réservés aux bénéficiaires de l'aide à l'acquisition d'une complémentaire santé (ACS).
Ce taux réduit, applicable aux contrats sélectionnés à l'issue de la procédure de mise en concurrence prévue dans le cadre de la nouvelle rédaction de l'article L. 863-6 du code de la sécurité sociale, devrait inciter les assureurs, par le biais d'un « signal prix », à proposer des garanties de qualité à moindre coût et les bénéficiaires de l'ACS à y souscrire, diminuant ainsi le taux de non-recours à une complémentaire santé.
La commission vous demande d'adopter cet article ainsi modifié.
Article 16 (art. L. 6243-3 du code du travail ; art. L. 131-7 du code de la sécurité sociale ; art. L. 120-26 et L. 120-28 du code du service national) - Reconfiguration des exonérations de cotisations relatives à l'apprentissage, aux contrats de service civique et aux chantiers d'insertion
Objet : Cet article vise à modifier le régime des exonérations de cotisations sociales applicable aux apprentis, aux volontaires effectuant un service civique et aux personnes travaillant en chantier d'insertion.
I - Le dispositif proposé
La réforme du régime des exonérations de cotisations sociales applicable aux apprentis
•
Le régime en vigueur
Conformément à l'article L. 6243-2 du code du travail et à l'arrêté du 5 juin 1979 modifié, l'assiette de calcul des cotisations vieillesse des apprentis est déterminée à partir de la rémunération légale, définie par le tableau ci-dessous, abattue de 11 points (de 20 points dans les départements d'outre-mer).
Rémunération minimale mensuelle légale d'un apprenti
(sur la base d'un travail à temps plein de 151,67 heures et de la valeur du Smic au 1 er janvier 2013)
|
Moins de 18 ans |
18 à 20 ans |
21 ans et plus |
||||
|
en %
|
en € |
en %
|
en € |
en %
|
en € |
|
|
1 re année |
25 % |
357,56 € |
41 % |
586,39€ |
53 % |
758,02 € |
|
2 e année |
37 % |
529,18 € |
49 % |
700,81 € |
61 % |
872,43 € |
|
3 e année |
53 % |
758,02 € |
65 % |
929,64 € |
78 % |
1 115,57 € |
Une assiette identique est prise en compte lorsque l'employeur rémunère l'apprenti au-delà du montant minimal (les montants de rémunération peuvent être majorés dans le secteur public ou en fonction de la nature du diplôme préparé).
Ces règles pénalisent les apprentis pour leurs droits à retraite . En effet, comme pour les autres assurés, le nombre de trimestres d'assurance vieillesse validés au titre d'une année civile est établi sur la seule base du montant de la rémunération soumise à cotisations : sont actuellement validés autant de trimestres que le salaire annuel représente de fois 200 heures de travail rémunérées au Smic. Les apprentis ne peuvent ainsi valider une année entière qu'à compter de leur troisième année d'apprentissage s'ils ont plus de 18 ans.
•
Le régime proposé par le projet
de loi garantissant l'avenir et la justice du système de
retraites
Pour permettre aux apprentis de valider l'ensemble de leurs trimestres d'apprentissage, l'article 17 du projet de loi garantissant l'avenir et la justice du système de retraite introduit une double mesure.
D'une part, il prévoit la prise en compte de l'assiette réelle pour les cotisations vieillesse dues pour les apprentis. Il propose donc la suppression de l'abattement de 11 points en vigueur.
D'autre part, cet article définit un système de validation complémentaire de droits à la retraite de base pour les apprentis qui ne valideraient toujours pas autant de trimestres de retraite que de trimestres d'apprentissage sur une année civile.
Ce dispositif, qui permettra aux apprentis de valider des droits à retraite proportionnés à leur durée de travail, a été envisagé à coût constant pour les employeurs et pour l'Etat.
Pour les employeurs, l'exonération de cotisations sociales continuera de porter sur l'ensemble des cotisations vieillesse et veuvage dues au titre de l'apprentissage. La hausse de la couverture des apprentis n'entraînera donc aucune conséquence financière pour ceux ceux-ci.
Pour l'Etat, qui prend en charge les exonérations de tout ou partie des cotisations salariales et patronales pour un montant de 1,026 milliard d'euros par an 33 ( * ) , la compensation restera calculée sur les mêmes bases qu'aujourd'hui, à savoir l'assiette abattue de 11 points de Smic.
•
La mesure envisagée
Le présent article créé une exonération non compensée sur la part des cotisations vieillesse et veuvage de base dont l'assiette est comprise entre la base forfaitaire donnant lieu à compensation (rémunération minimale légale abattue de 11 points de Smic) et la rémunération versée à l'apprenti .
Le I redéfinit ainsi le régime des cotisations et contributions sociales des apprentis faisant l'objet d'exonérations prises en charge par l'Etat en modifiant l'article L. 6243-3 du code du travail.
Le II précise que la part des cotisations d'assurance vieillesse dont l'assiette est comprise entre la base forfaitaire compensée et la rémunération versée à l'apprenti ne sera pas compensée par le budget de l'Etat.
La mesure proposée devrait représenter un coût de 140 millions d'euros pour la sécurité sociale.
La réforme du régime applicable aux volontaires effectuant un service civique
• Le régime en vigueur
Les volontaires effectuant un service civique bénéficient d'une couverture sociale intégralement prise en charge par l'Etat.
Cette prise en charge se présente sous la forme de règles complexes et de taux dérogatoires du droit commun selon les modalités suivantes :
- des cotisations forfaitaires à la charge exclusive de l'Agence du service civique (ASC) pour les risques maladie, maternité, invalidité, décès, égales à 2,24 % du plafond mensuel de la sécurité sociale et des cotisations AT-MP égales à 0,05 % du salaire minimum des rentes ;
- une exonération totale des cotisations d'allocations familiales et de toutes les autres cotisations et contributions d'origine légale ou conventionnelle rendues obligatoires par la loi. Les cotisations salariales et patronales vieillesse et la CSG-CRDS restent toutefois dues dans les conditions de droit commun 34 ( * ) ;
- une exonération de cotisations d'allocations familiales donnant lieu au versement d'une compensation par l'Etat auprès de l'Acoss en application de l'article L. 131-7 du code de la sécurité sociale ;
- pour la couverture du risque vieillesse, l'Etat assure le versement à l'Acoss de cotisations complémentaires forfaitaires afin de valider auprès du régime général un nombre de trimestres correspondant à la durée du service civique.
Cette prise en charge exorbitante du droit commun reste difficile à mettre en oeuvre et son articulation avec la diminution de l'assiette minimale nécessaire à la validation d'un trimestre d'assurance retraite proposée dans le cadre du projet de loi garantissant l'avenir et la justice du système de retraites ne paraît plus pertinente.
Il est bon de rappeler que ce régime se justifiait lors de la mise en place du service civique par le fait que les jeunes volontaires percevaient une rémunération inférieure à l'assiette minimale de 200 fois le montant horaire du Smic sur un trimestre (1 886 euros en 2013). Comme pour les apprentis, cette rémunération était insuffisante pour valider un nombre de trimestres proportionné à la durée du service.
Le passage à une assiette minimale de 150 fois le montant horaire du Smic, soit 1 414,50 euros, pour la validation d'un trimestre de retraite, prévu par le projet de loi garantissant l'avenir et la justice du système de retraites, permettra désormais une acquisition de trimestres proportionnée à la durée de l'activité : l'assiette minimale de cotisation nécessaire pour valider un trimestre, dorénavant de 1 414,50 euros, sera en effet inférieure aux 1 521,60 euros de rémunération brute trimestrielle des volontaires.
• La mesure envisagée
Dans ces conditions, le présent article propose de simplifier l'assiette et le taux des prélèvements sociaux applicables aux volontaires effectuant un service civique.
Le A du III redéfinit ainsi l'assiette, le taux et les modalités de versement des cotisations et contributions dues par les volontaires accomplissant leur service en France en remplaçant les deux premiers alinéas de l'article L. 120-26 du code du service national par quatre nouveaux alinéas.
Aux termes du premier alinéa , l'assiette des cotisations versées par les volontaires accomplissant leur service en France au titre des assurances sociales, des accidents du travail, et des maladies professionnelles, des allocations familiales, de la CSG et de la CRDS comprend désormais l'ensemble des indemnités versées au volontaire prévues à la section 4 du code du service national à savoir :
- le montant de l'indemnité brute (actuellement 507,20 euros, correspondant à la rémunération afférente à l'indice brut 244 de la fonction publique) ;
- le montant de l'indemnité dite « de subsistance » de 106,31 euros.
Aux termes du deuxième alinéa , le taux des cotisations et contributions versées par les volontaires sera fixé dans les conditions de droit commun. Seule exception à cette règle, le taux de la cotisation AT-MP sera fixé de manière forfaitaire (au taux moyen de 2,44 %) afin de ne pas contraindre l'Agence du service civique à précompter un taux potentiellement différent pour chaque stagiaire.
Le troisième alinéa confie à l'Agence du service civique ou aux organismes agissant pour son compte le versement des cotisations et contributions à la charge du volontaire.
Le quatrième et dernier alinéa précise que les cotisations et contributions légales et conventionnelles autres que celles dues par le volontaire au titre des assurances sociales, des accidents du travail, et des maladies professionnelles, des allocations familiales, de la CSG et de la CRDS ne sont pas dues.
Cette réforme devrait représenter un coût de 14 millions d'euros pour la sécurité sociale.
La réforme proposée conduira en effet à supprimer la compensation versée au régime général au titre de l'exonération de la cotisation d'allocations familiales et du mécanisme de validation des droits à l'assurance vieillesse pour un montant évalué à 25 millions d'euros en 2014.
Cette mesure sera toutefois partiellement compensée par une recette supplémentaire de 9 millions d'euros liée à l'élargissement de l'assiette des cotisations et de l'augmentation du taux de la cotisation AT-MP prélevé au taux forfaitaire moyen de 2,44 %.
La réforme du régime des exonérations de cotisations applicable aux personnes travaillant en chantier d'insertion
• Le régime en vigueur
L'insertion par l'activité économique (IAE) permet, dans le cadre de structures spécifiques, de répondre aux besoins des personnes sans emploi cumulant des difficultés sociales et professionnelles particulières en les inscrivant dans un parcours d'insertion pour, à terme, accéder à un emploi durable au sein d'une entreprise de droit commun.
Les bénéficiaires de l'IAE sont agréés par Pôle emploi pour une durée maximale initiale de 24 mois (à l'exception des salariés mis à disposition chez des particuliers ou auprès d'entreprise pour des durées de moins de 16 heures par les associations intermédiaires).
Ces personnes sont orientées vers des structures spécialisées en insertion sociale et professionnelle qui peuvent signer des conventions avec l'Etat leur permettant d'accueillir et d'accompagner ces travailleurs en contrepartie d'une aide financière cumulée, selon la structure, avec un dispositif d'exonération de cotisations sociales patronales.
Les ateliers et chantiers d'insertion (ACI) qui mènent prioritairement des activités d'utilité sociale mais peuvent également exercer des activités de production de biens et de services, font partie des structures d'insertion par l'activité économique (SIAE).
Les personnes embauchées dans le cadre des ACI sont des salariés à part entière recrutées dans le cadre d'un contrat de travail qui perçoivent une rémunération au moins égale au Smic.
Les ACI recourent au contrat unique d'insertion - contrat d'accompagnement de l'emploi (CUI-CAE) pour l'emploi des personnes en difficulté qui ouvre droit à un régime social très favorable pour l'employeur.
D'une part, la partie de la rémunération égale à une fois le Smic est totalement exonérée de cotisations patronales de sécurité sociale et d'allocations familiales. Cette exonération n'est aujourd'hui pas compensée par l'Etat à la sécurité sociale.
D'autre part, le taux de cotisations accidents du travail et maladie professionnelles est fixé forfaitairement à 1,5 %.
Par ailleurs, les ACI bénéficient d'une exonération de la taxe sur les salaires, de la taxe d'apprentissage et de la participation de l'employeur à l'effort de construction sur la totalité des salaires.
Enfin, ils bénéficient d'une aide à l'insertion de l'Etat, au plus égale à 105 % du Smic, dans le cadre des embauches réalisées en contrats aidés (CUI-CAE).
• La mesure proposée
En 2014, l'insertion par l'activité économique (IAE) sera réformée afin de simplifier ses modes de financement, de consolider ses structures et d'améliorer son efficacité en direction des publics en insertion.
Les salariés en insertion embauchés par les ateliers et chantiers d'insertion (ACI) ne seront plus recrutés en contrats uniques d'insertion (CUI-CAE) mais en contrats à durée déterminée d'insertion financés par des aides au poste.
Dans ces conditions, le présent article définit le régime social applicable aux contrats à durée déterminée d'insertion en prévoyant, au A du IV, une exonération totale des cotisations à la charge de l'employeur au titre des assurances sociales, des allocations familiales, de la taxe sur les salaires, de la taxe d'apprentissage et des participations dues par l'employeur au titre de l'effort de construction pour les embauches de salariés en CDD d'insertion dans les ateliers et chantiers d'insertion, sur la part des rémunérations inférieures ou égales à une fois le Smic.
Comme l'exonération pour les CUI-CAE qu'elle est appelée à remplacer, le B du IV du présent article précise que l'exonération applicable aux CDD d'insertion dans les ateliers et chantiers d'insertion ne sera pas compensée par le budget de l'Etat.
La mesure proposée devrait représenter un coût de 163 millions d'euros pour la sécurité sociale en 2014.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale, à l'initiative de notre collègue Gérard Bapt, rapporteur de la commission des affaires sociales, a adopté, avec l'avis favorable du Gouvernement, trois amendements rédactionnels.
III - La position de la commission
La commission vous demande d'adopter cet article sans modification.
Article 17 - Approbation du montant de la compensation des exonérations, réductions ou abattements d'assiette de cotisations ou contributions de sécurité sociale
Objet : Cet article tend à approuver le montant des crédits budgétaires et des recettes fiscales prévus par le projet de loi de finances pour 2014 afin d'assurer le financement des dispositifs compensés d'exonérations, de réduction ou d'abattements d'assiette de cotisations ou contributions de sécurité sociale.
I - Le dispositif proposé
Le présent article propose d'approuver l'ouverture, dans le cadre du projet de loi de finances pour 2014, de 3,8 milliards d'euros correspondant au montant des crédits budgétaires et des recettes fiscales destinés à financer la compensation de dispositifs ciblés d'exonérations, d'exemptions et d'aménagements d'assiette et de taux de cotisations de sécurité sociale.
La compensation par crédits budgétaires , estimée à 3,1 milliards d'euros en 2014, concerne principalement les exonérations prévues dans le cadre des dispositifs visant :
- les entreprises implantées en outre-mer pour 1,1 milliard d'euros ;
- les contrats d'apprentissage pour 1,03 milliard d'euros ;
- les travailleurs occasionnels demandeurs d'emplois pour 365 millions d'euros ;
- les jeunes entreprises innovantes pour 160 millions d'euros ;
- les organismes d'intérêt général et associations en zone de revitalisation rurale (ZRR) pour 101 millions d'euros.
La compensation par recettes fiscales , effectuée par l'affectation aux régimes concernés d'une fraction de TVA nette et dont le montant total s'élève à 712 millions d'euros en 2014, concerne quant à elle les exonérations relatives :
- aux heures supplémentaires dans les entreprises de moins de 20 salariés, à hauteur de 513 millions d'euros ;
- à la déduction forfaitaire pour service à la personne à hauteur de 200 millions d'euros.
La hausse de 2,9 % du montant des crédits budgétaires ouverts pour 2014 rend compte des différentes priorités affichées par le Gouvernement.
Cette hausse traduit d'abord la volonté de soutenir certains publics jugés prioritaires.
La compensation des exonérations accordées au titre de l'apprentissage devrait ainsi progresser de 123 millions d'euros en 2014 compte tenu des mesures en faveur de ce type de formation annoncées par le Président de la République dans le cadre de la « priorité Jeunesse » et précisée par le Pacte national pour la croissance, la compétitivité et l'emploi.
Le niveau des compensations octroyées aux jeunes entreprises innovantes devrait quant à lui progresser de 58 millions d'euros en 2014. L' article 71 du projet de loi de finances pour 2014 réforme en effet le régime d'exonérations accordé à ces PME afin de les soutenir plus efficacement dans leur phase de développement. Il propose à cette fin de rétablir un taux d'exonération de 100 % jusqu'à la fin de la septième année suivant celle de la création de l'établissement et d'étendre les exonérations de cotisations sociales aux personnels affectés aux activités d'innovation.
Cette hausse illustre également , conformément à l'esprit des dispositions de la loi de finances pour 2013, le choix du Gouvernement de continuer à recentrer certains dispositifs d'exonérations ciblées.
Afin de simplifier les mesures en faveur de l'emploi dans les territoires ruraux , l'article 78 du projet de loi de finances pour 2014 adapte ainsi le dispositif d'exonération de cotisations employeurs prévu pour les organismes d'intérêt général ayant leur siège social dans les zones de revitalisation rurale (ZRR). Cette mesure réduirait en 2014 la compensation budgétaire versée par l'Etat de 30 millions d'euros.
De même, l'article 70 de ce même projet de loi modifie le régime de l'exonération des cotisations employeurs outre-mer afin de cibler la mesure en la concentrant sur les bas et moyens salaires - sur lesquels l'impact des exonérations est le plus fort, et de rationaliser les dépenses de l'Etat versées en compensation de ces exonérations à la sécurité sociale. Cette mesure diminuerait le montant de la compensation budgétaire versée par l'Etat en 2014 de 90 millions d'euros.
Les modifications apportées à ce dispositif ont pour objectif de maîtriser le dynamisme de la dépense liée à cette mesure afin d'en assurer la pérennité et d'en renforcer l'efficience en la recentrant sur les plus bas salaires qui sont la cible du dispositif d'exonération.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale, à l'initiative de notre collègue Gérard Bapt, rapporteur de la commission des affaires sociales, a adopté, avec l'avis favorable du Gouvernement, trois amendements rédactionnels.
III - La position de la commission
Votre rapporteur général prend acte de la volonté du Gouvernement de rationaliser l'emploi des crédits destinés au financement des dispositifs compensés d'exonération, de réduction ou d'abattements d'assiette.
La commission vous demande d'adopter cet article sans modification.
Section 2 - Prévisions de recettes et tableaux d'équilibre
Article 18 - Approbation du tableau d'équilibre de l'ensemble des régimes obligatoires pour 2014
Objet : Cet article détermine, par branche, les prévisions de recettes et le tableau d'équilibre pour 2014 de l'ensemble des régimes obligatoires de base de sécurité sociale.
I - Le dispositif proposé
Cet article fait partie des dispositions devant obligatoirement figurer dans la loi de financement de la sécurité sociale , conformément aux dispositions de la loi organique du 2 août 2005.
|
« C. - Dans sa partie comprenant les dispositions relatives aux recettes et à l'équilibre général pour l'année à venir, la loi de financement de la sécurité sociale : 2° Détermine, pour l'année à venir, de manière sincère, les conditions générales de l'équilibre financier de la sécurité sociale compte tenu notamment des conditions économiques générales et de leur évolution prévisible. (...) A cette fin :
d) Elle retrace l'équilibre financier de la
sécurité sociale dans des tableaux d'équilibre
présentés par branche et établis pour l'ensemble des
régimes obligatoires de base et, de manière spécifique,
pour le régime général, ainsi que pour les organismes
concourant au financement de ces régimes ; »
|
Il présente le tableau d'équilibre contenant, par branche, les prévisions de recettes et les objectifs de dépenses des régimes obligatoires de base de sécurité sociale pour 2014.
Ce tableau fait apparaître une prévision de déficit de 10 milliards d'euros pour l'ensemble des régimes obligatoires en 2014.
Comme l'indique le tableau ci-dessous, ce montant représente une amélioration du solde de l'ensemble des régimes obligatoires de :
- 5,1 milliards d'euros par rapport au déficit constaté en 2012 figurant à l'article 1 er du présent projet de loi de financement ;
- 4,3 milliards d'euros par rapport aux prévisions pour 2013 figurant à l'article 18 du présent projet de loi de financement.
Evolution des soldes, par branche, des régimes obligatoires de base
(en milliards d'euros)
|
Constaté 2012 |
Prévisions 2013 |
Prévisions 2014 |
|
|
Maladie |
- 5,9 |
- 7,8 |
- 6,2 |
|
Vieillesse |
- 6,1 |
- 4,1 |
- 1,6 |
|
Famille |
- 2,5 |
- 2,8 |
- 2,3 |
|
AT-MP |
- 0,6 |
0,4 |
0,1 |
|
Total |
- 15,1 |
- 14,3 |
- 10 |
Ce montant traduit surtout une nouvelle étape du redressement des comptes sociaux initiée par le Gouvernement par rapport aux soldes « tendanciels » des différentes branches, c'est-à-dire les soldes prévisionnels estimés par la commission des comptes de la sécurité sociale avant prise en compte des mesures nouvelles prévues dans le projet de loi garantissant l'avenir et la justice du système de retraites, dans le présent projet de loi de financement pour 2014, dans le projet de loi de finances pour 2014 et par voie réglementaire.
L'ensemble de ces mesures nouvelles représentent ainsi une amélioration du solde des régimes obligatoires de 8,4 milliards d'euros en 2014.
Les mesures nouvelles en réduction de dépenses , résumées dans le tableau ci-dessous, concernent essentiellement la branche assurance maladie, à hauteur de 2,22 milliards d'euros grâce à la maitrise de l'Ondam et la branche vieillesse, à hauteur de 870 millions d'euros.
La baisse de la cotisation patronale famille, pour un montant de 1,16 milliard d'euros, est quant à elle intégralement compensée par l'affectation de parts de TVA figurant dans les mesures de recettes.
|
(en milliards d'euros) |
||
|
Mesures nouvelles en réduction de
dépenses pour 2014
|
Régime général |
Tous régimes |
|
Mesures sur les dépenses d'assurance maladie |
2,22 |
2,22 |
|
Mesures d'économies intégrées à l'Ondam 2014 |
2,22 |
2,22 |
|
Mesures nouvelles en dépenses pour le risque famille |
- 1,10 |
- 1,10 |
|
Gel du montant de l'allocation de base |
0,03 |
0,03 |
|
Suppression de la majoration du complément de libre choix d'activité |
0,03 |
0,03 |
|
Modulation de l'allocation de base |
0,01 |
0,01 |
|
Nouveau plafond de l'allocation de base |
0,01 |
0,01 |
|
Baisse de la cotisation patronale famille |
-1,16 |
-1,16 |
|
Majoration de 50 % du complément familial |
- 0,06 |
- 0,06 |
|
Majoration de 25 % de l'Allocation de soutien familial |
- 0,05 |
- 0,05 |
|
Gel des aides au logement |
0,09 |
0,09 |
|
Mesures nouvelles en dépenses pour le risque vieillesse |
0,74 |
0,87 |
|
Report de l'indexation des pensions |
0,46 |
0,58 |
|
Effet transfert chômage et maladie |
0,21 |
0,21 |
|
Effet autres transferts (AVPF, régimes équilibrés) et impact sur la CSG du report de l'indexation |
0,06 |
0,06 |
|
Validation du quatrième trimestre pour les apprentis de moins de 18 ans |
0,02 |
0,02 |
|
Mesures nouvelles en dépenses pour le risque AT-MP |
- 0,12 |
- 0,12 |
|
Ajustement de la dotation de la branche AT-MP au fonds d'indemnisation des victimes de l'amiante |
- 0,12 |
- 0,12 |
|
Total mesures nouvelles en réduction de dépenses |
1,74 |
1,87 |
Les mesures nouvelles relatives aux recettes pour 2014, résumé dans le tableau ci-dessous, traduisent quant à elles principalement :
- l'affectation d'une fraction de TVA à la Cnam destinée à transférer aux régimes sociaux le produit du plafonnement de l'avantage fiscal résultant, pour chaque foyer fiscal, de l'application du quotient familial au titre d'enfants à charge et celui de la fiscalisation de l'avantage issu de la prise en charge par l'employeur d'une partie des cotisations versées au titre des contrats complémentaires collectifs obligatoires de santé ;
- l'augmentation des cotisations vieillesse prévues dans le cadre du projet de loi garantissant l'avenir et la justice du système de retraites.
|
(en milliards d'euros) |
||
|
Mesures nouvelles en recettes pour 2014 |
Régime général |
Tous régimes |
|
Effet net de l'affectation de recettes nouvelles (PLF et article 15) |
3,71 |
3,71 |
|
Hausse cotisations vieillesse |
1,64 |
1,76 |
|
Modalités de répartition des dotations hospitalières |
0,25 |
0,25 |
|
Réaffectation à la Cnam des taxes finançant la Haute Autorité de santé |
0,03 |
0,03 |
|
Réforme du cadre de gestion des prélèvements sociaux |
0,33 |
0,33 |
|
Affectation des excédents de la Caisse d'assurance maladie des industries électriques et gazières au régime général |
0,17 |
0,17 |
|
Total mesures nouvelles en recettes |
6,13 |
6,25 |
Le tableau ci-dessous précise quant à lui le détail des économies de gestion envisagées par le Gouvernement
|
(en milliards d'euros) |
||
|
Mesures d'économies de gestion pour 2014 |
Régime général |
Tous régimes |
|
Economies conventions d'objectifs et de gestion, remises de gestion et Cleiss |
0,24 |
0,24 |
|
Economies Mutualité sociale agricole et CNRACL |
0,02 |
0,04 |
|
Total économies de gestion |
0,26 |
0,29 |
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale, à l'initiative de notre collègue Gérard Bapt, rapporteur de la commission des affaires sociales, a adopté, avec l'avis favorable du Gouvernement, deux amendements rédactionnels.
III - La position de la commission
Votre rapporteur général renvoie aux commentaires sur les objectifs de dépenses inscrits aux articles 49 pour la branche maladie, 50 pour la branche vieillesse, 54 pour la branche AT-MP et 60 pour la branche famille.
La commission vous demande d'adopter cet article sous réserve du vote des amendements qu'elle a adoptés sur la troisième partie du présent projet de loi.
Article 19 - Approbation du tableau d'équilibre du régime général pour 2014
Objet : Cet article détermine, par branche, les prévisions de recettes et le tableau d'équilibre pour 2014 du régime général de sécurité sociale.
I - Le dispositif proposé
Cet article fait partie des dispositions devant obligatoirement figurer dans la loi de financement de la sécurité sociale, conformément aux dispositions de l'article L.O. 111-3 du code de la sécurité sociale rappelées à l'article 18 ci-dessus.
Il présente le tableau d'équilibre contenant, par branche, les prévisions de recettes et les objectifs de dépenses du régime général pour 2014.
Ce tableau fait apparaître une prévision de déficit de 9,6 milliards d'euros pour le régime général en 2014. Comme l'indique le tableau ci-dessous, ce montant représente une amélioration du solde de l'ensemble des régimes obligatoires de :
- 3,8 milliards d'euros par rapport au déficit constaté en 2012 figurant à l'article 1 er du présent projet de loi de financement ;
- 3,9 milliards d'euros par rapport aux prévisions pour 2013 figurant à l'article 18 du présent projet de loi de financement.
Soldes, par branche, du régime général
(en milliards d'euros)
|
Constaté 2012 |
Prévisions 2013 |
Prévisions 2014 |
|
|
Maladie |
- 5,9 |
- 7,7 |
- 6,2 |
|
Vieillesse |
- 4,8 |
- 3,3 |
- 1,2 |
|
Famille |
- 2,5 |
-2,8 |
- 2,3 |
|
AT-MP |
- 0,2 |
0,3 |
0,1 |
|
Total |
- 13,3 |
- 13,5 |
- 9,6 |
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale, à l'initiative de notre collègue Gérard Bapt, rapporteur de la commission des affaires sociales, a adopté, avec l'avis favorable du Gouvernement, deux amendements rédactionnels.
III - La position de la commission
Votre rapporteur général renvoie aux commentaires sur les objectifs de dépenses inscrits aux articles 49 pour la branche maladie, 50 pour la branche vieillesse, 54 pour la branche AT-MP et 60 pour la branche famille.
La commission vous demande d'adopter cet article sous réserve du vote des amendements qu'elle a adoptés sur la troisième partie du présent projet de loi.
Article 20 - Approbation du tableau d'équilibre des organismes concourant au financement des régimes obligatoires (FSV), fixation de l'objectif d'amortissement de la dette sociale et des prévisions de recettes du FRR et de la section 2 du FSV pour 2014
Objet : Cet article tend, pour 2014, à déterminer le tableau d'équilibre des organismes concourant au financement des régimes obligatoires de base et à fixer l'objectif d'amortissement de la dette sociale, le montant des recettes affectées au Fonds de réserve pour les retraites et de celles mises en réserve par le Fonds de solidarité vieillesse.
I - Le dispositif proposé
Cet article fait partie des dispositions devant obligatoirement figurer dans la loi de financement de la sécurité sociale, conformément aux dispositions de la loi organique du 2 août 2005.
|
« C. - Dans sa partie comprenant les dispositions relatives aux recettes et à l'équilibre général pour l'année à venir, la loi de financement de la sécurité sociale : 2° Détermine, pour l'année à venir, de manière sincère, les conditions générales de l'équilibre financier de la sécurité sociale compte tenu notamment des conditions économiques générales et de leur évolution prévisible. (...) A cette fin : b) Elle détermine l'objectif d'amortissement au titre de l'année à venir des organismes chargés de l'amortissement de la dette des régimes obligatoires de base et elle prévoit, par catégorie, les recettes affectées aux organismes chargés de la mise en réserve de recettes à leur profit ;
d) Elle retrace l'équilibre financier de la
sécurité sociale dans des tableaux d'équilibre
présentés par branche et établis pour l'ensemble des
régimes obligatoires de base et, de manière spécifique,
pour le régime général, ainsi que pour les organismes
concourant au financement de ces régimes ; »
|
L'approbation du tableau d'équilibre des organismes concourant au financement des régimes obligatoires de base
Le I du présent article propose d'approuver le tableau d'équilibre des organismes concourant au financement des régimes obligatoires de base.
Ce tableau ne concerne de facto que le Fonds de solidarité vieillesse (FSV) dont le déficit devrait s'élever à 3,2 milliards d'euros en 2014. Ceci représente une dégradation des comptes du Fonds de 700 millions d'euros par rapport à 2013.
Pour mémoire, le FSV enregistre un déficit récurrent lié à la modification de la nature des ressources qui lui sont affectées depuis 2009 et à la dégradation du contexte économique.
Pour 2014, la dégradation des comptes du FSV tient avant tout à l'augmentation des dépenses liées à la prise en charge de cotisations vieillesse au titre des périodes de chômage. Le FSV assurerait ainsi à ce titre un montant de cotisations estimé à 11,3 milliards d'euros, en hausse de 4,2 % par rapport à 2013.
Cette dégradation est par ailleurs liée au contrecoup des mesures prises en faveur des travailleurs indépendants dans le cadre du projet de loi de financement pour 2013. En réduisant le besoin de financement du RSI, ces mesures ont dégagé 600 millions de C3S pour le Fonds en 2013. Ce montant est appelé à disparaître en 2014 sous l'effet d'une nouvelle dégradation des comptes du RSI due à la baisse des revenus nets des cotisants provoquée par cette hausse des cotisations.
La fixation de l'objectif d'amortissement de la dette sociale par la Cades
Le II du présent article propose de fixer à 12,8 milliards d'euros l'objectif d'amortissement de la dette sociale par la Cades en 2014. Ce niveau est légèrement supérieur à celui fixé pour 2013, à savoir 12,5 milliards d'euros.
Cet amortissement est égal à la différence entre le produit net des ressources affectées à la Cades attendu pour l'année à venir 35 ( * ) (soit 16,3 milliards d'euros) et le montant des frais financiers nets payés par la Caisse (soit 3,5 milliards) 36 ( * ) .
Comptes de résultat prévisionnels de la Cades
(en milliards d'euros)
|
2013 (p) |
2014 (p) |
|
|
CRDS |
6,5 |
6,7 |
|
CSG |
5,8 |
5,9 |
|
Versement FRR |
2,1 |
2,1 |
|
Prélèvement social sur les revenus du capital |
1,6 |
1,6 |
|
Total ressources |
16 |
16,3 |
|
Frais financiers et autres charges |
3,5 |
3,5 |
|
Résultat |
12,5 |
12,8 |
Source : Annexe 8 du PLFSS
Depuis sa création en 1996, la caisse aura repris une dette totale de 216,7 milliards d'euros au 31 décembre 2013. Elle en a amorti 84,1 milliards d'euros et doit encore rembourser 132,6 milliards d'euros. Ce dernier montant ne présage pas du montant des reprises de dette susceptibles d'intervenir au titre des années 2012 et suivantes.
Compte tenu de l'allongement de la durée de vie de la Cades de quatre ans, permis par le vote de la loi organique relative à la gestion de la dette sociale votée en 2010, l'horizon final de remboursement de la dette sociale est actuellement 2024.
L'affectation de recettes au Fonds de réserve pour les retraites (FRR)
Le III du présent article procède à l'affectation de recettes au FRR.
Comme en 2013, aucune recette ne sera toutefois affectée à ce Fonds en 2014. En effet, conformément au cadre arrêté lors de l'examen de la loi portant réforme des retraites votée en 2010, les recettes courantes du Fonds ont été transférées à la Cades, pour contribuer au financement de la reprise des dettes de la Cnav et du FSV, et au FSV.
La mise en réserve de recettes par le FSV
Le IV du présent article prévoit enfin le montant des recettes mises en réserve par le Fonds de solidarité vieillesse.
La loi portant réforme des retraites votée en 2010 a confié au FSV la charge du financement, à compter de 2016, du maintien du bénéfice de l'âge d'annulation de la décote à 65 ans pour les parents de trois enfants les plus proches de l'âge de la retraite ainsi que pour les parents d'enfants handicapés.
Aux termes de l'article L. 135-3-1 du code de la sécurité sociale, l'équilibre financier de cette mesure devrait être assuré par la mise en réserve par le Fonds, au sein d'une section comptable spécifique (section 2), du produit issu de 0,5 point de forfait social, de 0,2 point des prélèvements sociaux sur les revenus du patrimoine et les produits de placement et des produits financiers résultant du placement des disponibilités excédant les besoins de trésorerie de la section.
En 2014, le rendement de ces produits inscrit au présent article s'élève à 100 millions d'euros, portant le total des sommes mises en réserves depuis 2011 à 1,05 milliard d'euros.
Comptes prévisionnels de la section 2 du FSV
(en millions d'euros)
|
2011 |
2012 |
2013 |
2014 |
|
|
Charges |
0 |
0 |
0 |
1 |
|
Produits |
364 |
400 |
131 |
139 |
|
Forfait social |
143 |
148 |
151 |
157 |
|
0,2 capital |
221 |
252 |
- 21 |
- 18 |
|
Produits financiers |
0 |
4 |
5 |
5 |
|
Solde comptable |
364 |
404 |
136 |
144 |
|
Réserves |
364 |
768 |
904 |
1 048 |
Source : Annexe 8 du PLFSS
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale, à l'initiative de notre collègue Gérard Bapt, rapporteur de la commission des affaires sociales, a adopté, avec l'avis favorable du Gouvernement, deux amendements rédactionnels.
III - La position de la commission
La commission vous demande d'adopter cet article sans modification.
Article 21 - Approbation du rapport figurant à l'annexe B du projet de loi de financement
Objet : Cet article a pour objet de soumettre à l'approbation du Parlement un cadrage pluriannuel des recettes et des dépenses de la sécurité sociale pour les quatre années à venir.
I - Le dispositif proposé
Cet article fait partie des dispositions devant obligatoirement figurer dans la loi de financement de la sécurité sociale , conformément aux dispositions de la loi organique du 2 août 2005.
|
Article L.O. 111-3 du code de la
sécurité sociale
« - Dans sa partie comprenant les dispositions relatives aux recettes et à l'équilibre général pour l'année à venir, la loi de financement de la sécurité sociale : 1° Approuve le rapport prévu au I de l'article L.O. 111-4 ; » Article L.O. 111-4 du code de la sécurité sociale - Le projet de loi de financement de la sécurité sociale de l'année est accompagné d'un rapport décrivant les prévisions de recettes et les objectifs de dépenses par branche des régimes obligatoires de base et du régime général, les prévisions de recettes et de dépenses des organismes concourant au financement de ces régimes ainsi que l'objectif national de dépenses d'assurance maladie pour les quatre années à venir. Ces prévisions sont établies de manière cohérente avec les perspectives d'évolution des recettes, des dépenses et du solde de l'ensemble des administrations publiques présentées dans le rapport joint au projet de loi de finances de l'année en application de l'article 50 de la loi organique n° 2001-692 du 1 er août 2001 relative aux lois de finances. |
Hypothèses d'évolution en moyenne annuelle sur la période 2014-2017
(en pourcentage)
|
2014 |
2015 |
2016 |
2017 |
|
|
Croissance du PIB en volume |
0,9 |
1,7 |
2 |
2 |
|
Inflation hors tabac |
1,30 |
1,75 |
1,75 |
1,75 |
|
Croissance du PIB en valeur |
2,2 |
3,45 |
3,75 |
3,75 |
|
Croissance de l'Ondam |
2,4 |
2,4 |
2,4 |
2,4 |
|
Évolution de la masse salariale privée |
2,2 |
3,5 |
4 |
4 |
Source : Annexe B au projet de loi de financement de la sécurité sociale pour 2014
S'agissant des hypothèses conventionnelles de la période 2014-2017, deux variables intéressent principalement les organismes de sécurité sociale : la croissance du PIB en valeur et l'évolution de la masse salariale privée.
La convention prise par le Gouvernement au titre de l' évolution du PIB en valeur tient compte d'une sortie de crise progressive sur les années 2014 et 2015. Cette convention rejoint ensuite celle élaborée dans le cadre du programme de stabilité et de croissance 2012-2016 (avril 2012), élaboré par le précédent gouvernement (croissance en volume de 2 % et hypothèse d'inflation de 1,75 %). Au total, ces prévisions sont significativement plus réalistes que celles élaborées pour les lois de programmation des finances publiques 2009-2012 et 2011-2014.
Pour ce qui est de la croissance de la masse salariale du secteur privé , celle-ci comprend deux paramètres principaux (emploi et rémunérations). Elle est liée aux hypothèses de croissance et de taux de chômage. Elle constitue l'assiette prédominante des recettes des administrations de sécurité sociale (cotisations sociales, CSG sur les revenus d'activité, forfait social etc.). La convention retenue par le Gouvernement tient compte, ici encore, de la situation économique du pays et d'une amélioration progressive de la masse salariale.
Le déficit des régimes obligatoires de base passerait de 10 milliards d'euros en 2014 à 3,3 milliards d'euros en 2017 . Les dépenses seraient couvertes à hauteur de 99,4 % par des recettes en 2017 , alors que ce pourcentage n'était que de 95,6 % en 2011 (96,9 % prévus en 2013 et 97,9 % en 2014). Le FSV connaîtrait, lui aussi une amélioration de sa situation financière, avec un déficit en fin de période de 2 milliard d'euros contre 3,2 milliards d'euros en 2014.
Décomposition de la trajectoire de solde
des
organismes obligatoires de base de sécurité sociale
(en milliards d'euros)
|
2014 |
2015 |
2016 |
2017 |
|
|
Maladie |
- 6,2 |
- 5,5 |
- 4,1 |
- 2,7 |
|
AT/MP |
0,1 |
0,4 |
0,7 |
1 |
|
Famille |
- 2,3 |
- 1,9 |
- 1,6 |
- 1 |
|
Vieillesse |
- 1,6 |
- 1,1 |
- 0,8 |
- 0,6 |
|
Total |
- 10 |
- 8,1 |
- 5,8 |
- 3,3 |
|
Fonds de solidarité vieillesse |
- 3,2 |
- 3,1 |
- 2,6 |
- 2 |
|
Total avec FSV |
- 13,2 |
- 11,2 |
- 8,4 |
- 5,3 |
Source : Annexe B au projet de loi de financement de la sécurité sociale pour 2014
Pour ce qui concerne la branche maladie, la maîtrise de l'Ondam conduirait à une amélioration significative du solde d'ici 2017, même si l'équilibre ne serait pas encore atteint. Le régime « accidents du travail - maladies professionnelles », en excédent à compter de 2013, sera en capacité à financer les déficits passés.
Les branches famille et vieillesse bénéficieront des réformes engagées en 2013. Le déficit de la branche famille enregistrerait un reflux régulier de son déficit qui atteindrait 1 milliard d'euros en 2017.
Le déficit cumulé de la branche vieillesse et du Fonds de solidarité vieillesse s'élèverait quant à lui à 2,6 milliards d'euros en fin de période.
Le solde du régime général connaitrait les mêmes inflexions, avec un retour aux excédents pour la branche vieillesse et une très nette réduction du déficit de la branche maladie.
Décomposition de la trajectoire de solde
du
régime général de sécurité
sociale
(en milliards d'euros)
|
2014 |
2015 |
2016 |
2017 |
|
|
Maladie |
- 6,2 |
- 5,4 |
- 4 |
- 2,6 |
|
AT-MP |
0,1 |
0,4 |
0,6 |
0,9 |
|
Famille |
- 2,3 |
- 1,9 |
- 1,6 |
- 1 |
|
Vieillesse |
- 1,2 |
- 0,6 |
0,1 |
0,6 |
|
Total |
- 9,6 |
- 7,6 |
- 4,9 |
- 2,1 |
Source : Annexe B au projet de loi de financement de la sécurité sociale pour 2014
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté cet article sans modification.
III - La position de la commission
La commission vous demande d'adopter cet article sans modification.
Section 3 - Dispositions relatives au recouvrement, à la trésorerie et à la comptabilité
Article 22 (art. L. 131-6-2, L. 133-6-2 et L. 722-4 du code de la sécurité sociale) - Simplifications du mode de calcul des cotisations dues par les travailleurs indépendants
Objet : Cet article généralise le dispositif de régularisation anticipée des cotisations versées par les travailleurs indépendants non agricoles. Il étend par ailleurs ce dispositif aux cotisations d'assurance maladie-maternité dues par les praticiens et auxiliaires médicaux conventionnés.
I - Le dispositif proposé
Les modalités de calcul, de paiement et de recouvrement des cotisations versées par les travailleurs indépendants non agricoles
L'article 37 de la loi de financement pour 2012 a modifié le code de la sécurité sociale afin de simplifier le calcul et d'assouplir les modalités de recouvrement des cotisations sociales versées par les travailleurs indépendants non agricoles.
Ces modalités, désormais définies aux articles L. 131-6-2 et L 133-6-2 du code de la sécurité sociale, reposent sur un système de cotisations provisionnelles et de régularisation dont les modalités dépendent du choix du déclarant.
Le deuxième alinéa de l'article L. 131-6-2 précise ainsi le régime applicable par défaut à l'ensemble des travailleurs indépendants non agricoles modélisé sur le graphique ci-dessous.
D'une part, les cotisations et contributions sociales de l'année N sont calculées à titre provisionnel sur la base du revenu d'activité de l'avant-dernière année (N-2), et versées de janvier à octobre N (10 mensualités).
D'autre part, ces cotisations et contributions font l'objet d'une régularisation sur la base du revenu d'activité définitif, dont la date limite de déclaration est fixée fin mai de l'année N+1. Cette régularisation, qui traite la différence entre les cotisations définitives et les cotisations provisionnelles déjà versées en année N, intervient en novembre et décembre N+1 en cas de paiement mensuel des cotisations et en novembre en cas de paiement trimestriel.
|
Base de calcul des cotisations : revenus N-2 déclarés en année N-1 |
Paiement des cotisations provisionnelles (Janvier/Octobre) |
Date limite de déclaration des revenus N (Mai) Régularisation des cotisations (Novembre/Décembre) |
|||
|
2011 N-2 |
2012 N-1 |
2013 N |
2014 N+1 |
Le cotisant peut toutefois, à sa demande, souhaiter ajuster le montant de ses cotisations provisionnelles sur son revenu d'activité le plus récent afin de limiter l'importance des régularisations et, le cas échéant, ses difficultés de trésorerie.
Le quatrième alinéa de l'article L. 131-6-2 prévoit en effet un mécanisme dérogatoire 37 ( * ) permettant de calculer les cotisations provisionnelles du demandeur sur la base du dernier revenu d'activité connu (N-1) ou sur la base du revenu estimé de l'année en cours (N) (graphiques ci-dessous).
|
Base de calcul des cotisations : revenus N-1 connus |
Base de calcul des cotisations : revenus N estimés Paiement des cotisations provisionnelles (Janvier/Octobre) |
Date limite de déclaration des revenus N (Mai) Régularisation des cotisations (Novembre/Décembre) |
|||
|
2011 N-2 |
2012 N-1 |
2013 N |
2014 N+1 |
Le deuxième alinéa du I de l'article L. 133-6-2 du même code prévoit quant à lui un dernier mécanisme portant non plus sur la base de calcul des cotisations mais sur leur date de régularisation.
Ouvert aux seuls cotisants effectuant leur déclaration de revenus par voie électronique, il permet aux travailleurs indépendants d'opter pour la régularisation anticipée du montant de leurs cotisations. Ceux-ci peuvent dans ce cas demander que le trop-versé leur soit remboursé sans délai ou imputé sur les versements provisionnels restant à échoir au titre de l'année en cours. En sens contraire, lorsqu'un complément de cotisations résulte de la régularisation, le travailleur indépendant peut s'en acquitter immédiatement.
|
Paiement des cotisations provisionnelles (Janvier/Octobre) |
Déclaration des revenus N (Avril/Juin) Régularisation des cotisations (Avril/juin) |
||||
|
2011 N-2 |
2012 N-1 |
2013 N |
2014 N+1 |
Le dispositif proposé
Le système de cotisations prévu au deuxième alinéa de l'article L. 131-6-2 du code de la sécurité sociale, auquel recourent majoritairement les travailleurs indépendants, est préjudiciable tant aux assurés qu'aux caisses de sécurité sociale.
Compte tenu des fortes variations de revenus subies par les travailleurs indépendants, les régularisations réalisées s'avèrent en effet conséquentes et donnent lieu à un nombre de réclamations important.
Dans ces conditions, le présent article propose de généraliser à l'ensemble des travailleurs indépendants tant le calcul des cotisations provisionnelles sur la base du dernier revenu d'activité connu que le mécanisme de régularisation anticipée.
Le 1° du A du I précise au deuxième alinéa de l'article L. 131-6-2 du code de la sécurité sociale que les cotisations provisionnelles appelées au titre de l'année N seront désormais ajustées non plus sur le revenu d'activité N-2 mais sur celui de l'année N-1.
Cette réduction du décalage entre les revenus définitifs et l'assiette des cotisations provisionnelles devrait contribuer à limiter l'ampleur des régularisations.
Le 2° du A du I précise au troisième alinéa de l'article L. 131-6-2 du code de la sécurité sociale que la régularisation de cotisation définitive de l'année précédente interviendra non plus en fin d'année N+1 mais dès que le revenu de l'année N aura été déclaré.
Ceci permettra aux cotisants ayant payé un montant de cotisations provisionnelles supérieur à celui réellement dû de bénéficier du remboursement du trop-versé dans de meilleurs délais. Pour les cotisants appelés à verser un complément de cotisations, cette précision permettra d'en étaler le paiement entre le moment où la régularisation intervient et la fin de l'année (sur sept mois au lieu de deux si les revenus sont déclarés en mai).
Le 3° du A du I modifie le régime dérogatoire défini au quatrième alinéa de l'article L. 131-6-2 afin de tirer les conséquences de la modification intervenue au 1°. Dans la mesure où celui-ci prévoit que les cotisations provisionnelles appelées au titre de l'année N seront systématiquement ajustées sur le dernier revenu d'activité connu (celui de l'année N-1), le régime dérogatoire n'a désormais de sens que pour les déclarants souhaitant que leurs cotisations provisionnelles soient calculées sur la base du revenu estimé de l'année en cours (celui de l'année N).
Le B supprime le deuxième alinéa de l'article L. 133-6-2 afin de tirer les conséquences de la mise en place par le 2° d'un mécanisme de régularisation anticipée ouvert à l'ensemble des cotisants.
Le A du II précise que les dispositions du présent article relatives aux modalités de calcul et de régularisation des cotisations provisionnelles s'appliquent aux cotisations sociales dues au titre des périodes courant à compter du 1 er janvier 2015.
Le B du II exclut des modalités d'applications fixées au A les cotisations recouvrées par l'organisation autonome d'assurance vieillesse des professions libérales (CNAVPL) et par la Caisse nationale des barreaux français (CNBF) 38 ( * ) . Pour celles-ci, les dispositions du présent article s'appliqueront pour les cotisations dues au titre des périodes courant à compter du 1 er janvier 2016.
L'alignement des modalités de calcul et de recouvrement des cotisations maladie-maternité dues par les praticiens et auxiliaires médicaux conventionnés sur celles des autres travailleurs indépendants
Les praticiens et auxiliaires médicaux conventionnés (PAMC) bénéficient d'un régime maladie (prestations en nature) et maternité distinct du régime maladie-maternité du régime social des indépendants (RSI) auquel sont affiliés les autres travailleurs indépendants non agricoles.
Ce régime est financé par une cotisation soumise à des règles de calcul et de calendrier spécifiques.
Contrairement à celle des travailleurs indépendants relevant du RSI, dont la cotisation est calculée à titre provisionnel sur la base du revenu N-2 39 ( * ) puis régularisée en N+1 sur la base des revenus définitifs de l'année N, la cotisation maladie-maternité des PAMC est ainsi calculée et collectée à titre définitif sur la base des revenus N-2.
Elle est par ailleurs calculée non pas sur l'année civile mais sur une période allant du 1 er mai au 30 avril.
|
Base de calcul des cotisations : revenus N-2 déclarés en année N-1 |
Paiement des cotisations définitives (avant le 1 er juin au titre de la période courant de Mai N à Avril N+1) |
|||
|
2011 N-2 |
2012 N-1 |
2013 N |
2014 N+1 |
Ces modalités de calcul et de recouvrement peuvent d'abord être préjudiciables à la situation financière des PAMC. En cas de baisse d'activité entre l'année N-2 et l'année N, ceux-ci sont en effet tenus de payer des cotisations définitives élevés sur des revenus N en diminution.
Elles sont également source de complexité tant pour les cotisants que pour l'assurance maladie qui doivent appliquer des modalités de calcul et de recouvrement différentes pour les cotisations maladie-maternité et pour le reste des cotisations (cotisations d'allocations familiales et cotisations d'assurance vieillesse supplémentaire).
La mesure proposée
Le C du I du présent article modifie l'article L. 722-4 du code de la sécurité sociale afin d'étendre à la cotisation maladie-maternité des PAMC le dispositif des cotisations provisionnelles et régularisées de l'article L. 131-6-2 du code de la sécurité sociale , qui constitue le droit commun des travailleurs indépendants non agricoles et qui s'applique déjà aux autres cotisations et contributions sociales dues par les PAMC.
Cette disposition législative sera complétée par une mesure réglementaire consistant à recaler le calendrier de recouvrement des cotisations et contributions sociales, actuellement compris entre le 1 er mai et le 30 avril, sur l'année civile.
II - Les modifications adoptées par l'Assemblée nationale
A l'initiative de notre collègue député Gérard Bapt, rapporteur de la commission des affaires sociales, l'Assemblée nationale a adopté, avec l'avis favorable du Gouvernement, deux amendements visant à fixer au 1 er janvier 2014, au lieu du 1 er janvier 2015, la date d'entrée en vigueur de l'alignement des modalités de calcul et de recouvrement des cotisations maladie-maternité dues par les praticiens et auxiliaires médicaux conventionnés sur celles des autres travailleurs indépendants.
III - La position de la commission
Votre rapporteur général tient à préciser que les mesures de simplification des modalités de calcul, de paiement et de recouvrement des cotisations versées par les travailleurs indépendants contenues dans le présent article ont reçu l'avis favorable du conseil d'administration de la caisse nationale du RSI.
La commission vous demande d'adopter cet article sans modification.
Article 23 (art. L. 133-5-5 [nouveau], L. 133-6-7-2 [nouveau] L. 133-8, L. 241-10, L. 243-1-2, L. 612-10, L. 623-1 et L. 722-5 du code de la sécurité sociale ; art. L. 1221-12-1, L. 1271-3, L. 1271-4, L. 1522-1 et L. 1522-4 du code du travail ; art. L. 725-22 du code rural et de la pêche maritime) - Aménagement du calendrier de mise en oeuvre de la déclaration sociale nominative, extension du champ de l'obligation de dématérialisation des déclarations sociales et promotion du chèque emploi service outre-mer
Objet : Cet article tend à aménager le calendrier de mise en oeuvre de la déclaration sociale nominative, à élargir le champ de l'obligation de dématérialisation des déclarations sociales et à étendre le chèque emploi service universel dans les départements d'outre-mer.
I - Le dispositif proposé
Cet article propose l'adoption de trois séries de mesures législatives prévoyant la définition, par le pouvoir réglementaire, des conditions de dématérialisation des démarches administratives imposées aux employeurs et aux travailleurs indépendants.
L'adaptation du calendrier de déploiement de la déclaration sociale nominative
Le I du présent article renvoie au pouvoir réglementaire le soin de définir les conditions dans lesquelles les employeurs et les tiers déclarants, dont les cotisations sociales annuelles dépassent un certain montant, seront tenus de souscrire à la déclaration sociale nominative (DSN) avant le 1 er juillet 2015.
Créée par la loi du 22 mars 2012 relative à la simplification du droit et à l'allègement des démarches administratives, la DSN est appelée à se substituer à la quasi-totalité des déclarations sociales selon un calendrier progressif.
La première phase, ouverte le 1 er janvier dernier, vise à permettre aux employeurs volontaires d'expérimenter cette déclaration. Ceux-ci sont alors dispensés d'accomplir les attestations de salaires pour les indemnités journalières (à l'exclusion de celles pour les accidents du travail et maladies professionnelles), les attestations employeur destinées à Pôle emploi, la déclaration des mouvements de main-d'oeuvre et l'enquête sur les mouvements de main d'oeuvre.
L'article 35 de la loi du 22 mars 2012 prévoit, à l'issue de cette phase d'expérimentation, de généraliser la DSN à tous les employeurs d'ici le 1 er janvier 2016. A cette occasion, ce document se substituera à d'autres déclarations (déclarations de cotisations, DADS...).
Les travaux relatifs à la mise en oeuvre de la DSN et les échanges intervenus avec les représentants des organisations représentatives des employeurs ont toutefois fait apparaitre la nécessité d'aménager le calendrier défini par la loi du 22 mars 2012 en prévoyant une étape supplémentaire entre la phase de volontariat et la phase de généralisation obligatoire.
L'objet du présent article consiste à autoriser cette étape intermédiaire destinée à éviter un engorgement des organismes gérant les déclarations et des éditeurs et gestionnaires de paie du fait d'un basculement massif et tardif des entreprises vers cette nouvelle déclaration.
Si les modalités de cette étape seront arrêtées par décret, l'annexe 10 du présent projet de loi précise néanmoins les contours de cette mesure règlementaire.
D'une part, la DSN devrait concerner les entreprises d'ores et déjà obligées d'effectuer des déclarations de cotisations de façon dématérialisée auprès des Urssaf 40 ( * ) . Les seuils exacts seront néanmoins fixés en fonction des résultats observés à la fin de l'année et au début de l'année suivante. Cette obligation sera par ailleurs limitée aux employeurs relevant du régime général de sécurité sociale, compte tenu de l'ouverture tardive du service déclaratif de la DSN pour les employeurs agricoles (second semestre 2014).
D'autre part, la DSN se substituera à cette date non seulement aux démarches prévues durant la phase d'expérimentation en cours mais également à la déclaration de cotisations Urssaf et à l'attestation de salaires pour les AT-MP.
Enfin, la DSN sera en mesure de prendre en compte les spécificités relatives à certains secteurs d'activité, en particulier les entreprises de travail temporaire, ce qui rendra le dispositif suffisamment simplificateur pour les entreprises.
L'élargissement du champ de l'obligation de dématérialisation des déclarations sociales
Les dispositions du II du présent article tendent à encourager la dématérialisation des déclarations sociales auxquelles la DSN est appelée à se substituer d'ici le 1 er janvier 2016 en élargissant le champ des cotisants concernés.
Le A du II définit le nouveau régime de déclaration et de versement des cotisations et contributions sociales applicable aux employeurs et aux travailleurs indépendants.
Le 1° du présent article propose d'abroger la section 5 du chapitre III du titre IV du livre II comprenant le seul article L. 243-14 du code de la sécurité sociale définissant les entreprises concernées par l'obligation d'effectuer un paiement dématérialisé de leurs cotisations, contributions et taxes sociales recouvrées par les Urssaf.
Le 2° propose de compléter la section 1 du chapitre III bis du titre III du livre I du même code par un article L. 133-5-5 dont le I renvoie au pouvoir réglementaire le soin de définir les seuils au-delà desquels les employeurs seront désormais tenus d'effectuer les déclarations et de procéder au versement des cotisations par voie dématérialisée. Ces seuils seront fixés en fonction du montant des cotisations et contributions sociales.
Le II de ce nouvel article L. 133-5-5 défini le régime de sanctions applicables aux entreprises ayant méconnu l'obligation de déclaration et de paiement par voie dématérialisée.
Le 3° du présent article propose de compléter la section 2 bis du chapitre III bis du titre III du livre I du même code par un article L. 133-6-7-2 renvoyant lui aussi au pouvoir réglementaire le soin de définir les seuils au-delà desquels les travailleurs indépendants non agricoles seront désormais tenus d'effectuer les déclarations et de procéder au versement des cotisations par voie dématérialisée. Ces seuils seront fixés en fonction du montant des cotisations et contributions sociales ou, pour les travailleurs indépendants bénéficiant du régime micro-social, du chiffre d'affaires réalisé.
Les sanctions applicables aux travailleurs indépendant non agricoles sont les mêmes que celles applicables aux employeurs.
Les 4°, 5° et 6° sont des mesures de coordination tirant les conséquences des articles abrogés et introduits par le présent article.
Le B du II définit quant à lui le nouveau régime applicable aux déclarations préalables à l'embauche (DPAE) en proposant de modifier l'article L. 1221-12-1 du code du travail.
Cet article renvoie au pouvoir réglementaire le soin de définir le nombre de DPAE au-delà duquel les employeurs dont le personnel relève, d'une part, du régime général, d'autre part, du régime de protection sociale agricole, seront désormais tenus d'adresser celles-ci par voie électronique.
Pour les employeurs dont le personnel relève du régime général, l'annexe 10 du projet de loi précise que le décret pourrait fixer ce nombre à 50, contre 500 actuellement.
Pour les employeurs dont le personnel relève du régime social agricole, qui n'avaient pas d'obligation particulière en ce domaine jusqu'alors, le nombre de DPAE pourrait être fixé à 100 à compter de 2014 et à 50 à compter de 2015.
La pénalité prévue en cas de non-respect de l'obligation de déclaration par voie électronique demeure quant à elle fixée à 0,5 % du plafond mensuel de la sécurité sociale par salarié.
L'extension du chèque emploi service universel dans les départements d'outre-mer
Les dispositions du III du présent article prévoient le remplacement du titre de travail simplifié des particuliers-employeurs (TTS-P) par le chèque emploi service universel (Cesu) dans les DOM.
Mis en place par la loi d'orientation pour l'outre-mer du 13 décembre 2000, le titre de travail simplifié constitue l'équivalent du Cesu outre-mer. Il présente toutefois quelques inconvénients liés à son antériorité.
D'une part, il se présente exclusivement sous la forme d'un formulaire papier qui ne permet pas aux employeurs ultramarins de bénéficier des services internet du Cesu.
D'autre part, la qualité de remplissage du volet social du TTS-P soulève des difficultés. Les déclarations nécessitent des retraitements manuels qui génèrent des retards dans la production des attestations pour les employeurs et pour les salariés. Dans la mesure où l'attestation du salarié vaut bulletin de salaire, les délais actuels ralentissent par conséquent l'ensemble des démarches administratives publiques et privées qui sont fondées sur le bulletin de salaire.
Le remplacement du titre de travail simplifié des particuliers-employeurs (TTS-P) par le Cesu nécessite toutefois de tenir compte des différences de règles applicables en matière de prélèvements sociaux entre les deux dispositifs.
En effet, si l'assiette forfaitaire des particuliers employeurs a été remplacée en métropole par une déduction forfaitaire par la loi de financement pour 2013, une assiette forfaitaire égale à 80 % du Smic a été maintenue dans les DOM.
Cette assiette forfaitaire, préjudiciable aux droits sociaux des salariés à domicile ultra-marins, se cumule par ailleurs, en application d'une circulaire de 2010 et contrairement au principe général de non-cumul défini par l'article L. 241-10 du code de la sécurité sociale, avec l'exonération Lodeom.
Le A du III du présent article vise à garantir la neutralité du dispositif pour les employeurs ultramarins en compensant l'abandon de l'assiette forfaitaire et de l'exonération Lodeom par une majoration de la déduction de cotisations et contributions sociales prévue pour chaque heure de travail effectuée par les employés de maison. Fixée par décret, cette majoration pourrait atteindre 3,7 euros de l'heure.
Le B du III du présent article tend, quant à lui, à exclure les travaux et services à la personne du champ d'application du titre de travail simplifié utilisé dans les départements d'outre-mer.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté sept amendements au présent article.
Les cinq premiers, présentés par notre collègue Gérard Bapt, rapporteur de la commission des affaires sociales, sont rédactionnels.
Le sixième, également présenté par notre collègue Gérard Bapt et adopté avec l'avis favorable du Gouvernement, vise à étendre à Saint-Barthélemy, Saint-Martin et Saint-Pierre-et-Miquelon la déduction majorée de cotisations et contributions sociales d'origine légale et conventionnelle des particuliers employeurs applicable aux DOM.
Le dernier amendement, présenté par le Gouvernement, vise à accroître la diffusion du Cesu en clarifiant la portée juridique de ce mode de paiement et en assouplissant la gestion des congés payés versés à l'employé.
III - La position de la commission
La commission vous propose d'adopter cet article sans modification.
Article 23 bis (art. L. 162-17-2-1, L. 162-17-4, L. 162-17-4-1, L. 162-17-7, L. 162-17-8, L. 165-1-2, L. 165-3, L. 165-5, L. 165-8-1 et L. 165-13 du code de la sécurité sociale) - Compétence des Urssaf pour le recouvrement contentieux des pénalités financières relatives aux produits de santé remboursables
Objet : Cet article, inséré par l'Assemblée nationale, confie aux Urssaf le recouvrement contentieux des pénalités financières prévues par le code de la sécurité sociale en matière de produits de santé remboursables.
I - Le dispositif proposé
A l'initiative du Gouvernement, l'Assemblée nationale a adopté le présent article additionnel précisant le régime juridique applicable au recouvrement des pénalités financières prévues par le code de la sécurité sociale en matière de produits de santé remboursables.
Si les Urssaf sont aujourd'hui compétentes pour assurer le recouvrement amiable de ces pénalités, la législation en vigueur ne leur permet pas d'en assurer le recouvrement contentieux, confié, pour l'heure, aux comptables du Trésor public dans le cadre du décret du 7 novembre 2012 relatif à la gestion budgétaire et comptable publique.
Dans un souci de simplification, de cohérence et de lisibilité, le présent article additionnel propose de modifier dix articles du code de la sécurité sociale 41 ( * ) afin d'attribuer pleine compétence aux Urssaf pour le recouvrement de ces pénalités .
II - La position de la commission
Votre rapporteur général vous propose un amendement de rédaction globale de cet article destiné à rectifier des erreurs de références.
La commission vous demande d'adopter cet article ainsi modifié.
Article 24 - Affectation à la Caisse nationale d'assurance maladie des excédents de la Caisse d'assurance maladie des industries électriques et gazières
Objet : Cet article propose de transférer une partie des réserves du fonds national de gestion technique des agents en activité et de leurs ayants droit de la Caisse d'assurance maladie des industries électriques et gazières (Camieg) au profit de la Caisse nationale d'assurance maladie.
I - Le dispositif proposé
Le régime d'assurance maladie-maternité atypique du personnel des industries électriques et gazières
Aux termes de l'article 23 du statut national du personnel des industries électriques et gazières (IEG) défini par le décret n° 46-1541 du 22 juin 1946, les agents du secteur 42 ( * ) relèvent, pour les prestations en nature d'assurance maladie-maternité, d'un régime spécial géré, depuis le 1 er avril 2007, par une caisse de sécurité sociale dédiée, la Caisse d'assurance maladie industries électriques et gazières (Camieg) 43 ( * ) .
Ce régime spécial, qui couvre 513 800 assurés sociaux au 31 décembre 2012, comprend deux régimes obligatoires de sécurité sociale :
- un régime de base, dans le cadre duquel sont servies les prestations du régime général ;
- un régime complémentaire obligatoire propre aux IEG.
Alors que le régime de base est intégré financièrement au régime général, les prestations complémentaires sont spécifiques aux IEG et financées exclusivement par les cotisations des employeurs des industries électriques et gazières et des ouvrants droit aux prestations.
Un régime complémentaire structurellement excédentaire
Ce régime complémentaire obligatoire, qui assure des prestations identiques à tous les assurés, comporte ses propres spécificités.
Afin de prévenir l'obligation pour les entreprises des IEG de provisionner des engagements implicites à l'égard des pensionnés et de leurs ayants droit en application de la norme comptable IAS 19 sur les avantages du personnel postérieurs à l'emploi, ce régime a en effet été scindé en deux sections distinctes, tenues d'assurer leur propre équilibre financier :
- une section des salariés et de leurs ayants droit, financée à 65 % par des cotisations des employeurs et à 35 % par celles des agents en activité ;
- une section des pensionnés et de leurs ayants droit, financée par des cotisations à la charge des agents en inactivité et des pensionnés de tous ordres, assise sur les pensions qui leur sont versées, ainsi que par une cotisation de solidarité à la charge des agents en activité au taux de 1,39 %.
Le paragraphe 8 de l'article 23 du statut national du personnel des IEG précise que les employeurs n'ont pas d'autre obligation de financement que les cotisations affectées à la section des salariés. La solidarité envers les pensionnés conserve un niveau élevé, mais est désormais assurée par les seuls salariés, par la voie d'une cotisation spécifique à leur charge.
Au niveau financier, chacune des sections de ce régime complémentaire se caractérise par des comptes fortement excédentaires . Cette situation est liée à la progression contenue des dépenses de prestations et à l'augmentation soutenue du montant des cotisations.
Avec des dépenses de prestations s'élevant à 95 millions d'euros pour des recettes de 148 millions d'euros, le résultat de la section des actifs affiche un excédent de plus de 45 millions d'euros en 2012.
Avec des dépenses de prestations de 136 millions d'euros pour des recettes de 169 millions d'euros, le résultat de la section des inactifs affiche un excédent de plus de 24 millions d'euros en 2012.
Au total, le régime présente des excédents de 328 millions d'euros au 31 décembre 2012 :
- 223 millions d'euros au titre de celle des actifs ;
- 115 millions au titre de la section des inactifs.
La ponction sur les ressources du régime pour les besoins de financement de la gestion administrative s'élève quant à elle à 17 millions d'euros.
Les mesures destinées à rétablir l'équilibre du régime
Compte tenu de la situation financière structurellement excédentaire de la Camieg, plusieurs mesures sont envisagées par les partenaires sociaux et les pouvoirs publics afin de garantir le retour du régime à l'équilibre.
D'une part, le niveau des prestations proposées aux actifs et aux inactifs sera augmenté de 15 millions d'euros par an à compter de 2014.
D'autre part, le niveau des cotisations applicables aux salariés en activité et aux employeurs sera diminué de 25 %.
Enfin, le présent article propose de transférer à la Caisse nationale d'assurance maladie (Cnam) 65 % des réserves accumulées par la section des actifs depuis 2007, date de la mise en place du régime et actuellement placés à l'Acoss.
Le montant de ces réserves, estimé par l'étude d'impact à 170 millions d'euros, permettra de réduire le déficit du régime général conformément au principe de solidarité interrégimes.
Parallèlement à ce transfert vers la Cnam, les excédents de la section des inactifs seront mis à la disposition de la Cnieg sous forme de prêts afin de couvrir ses besoins de trésorerie et de limiter son besoin d'emprunt.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté cet article sans modification.
III - La position de la commission
La commission vous demande d'adopter cet article sans modification.
Article 25 (article 38 de la loi n° 2012-1404 du 17 décembre 2012 de financement de la sécurité sociale pour 2013) - Prorogation de l'avance consentie par l'Agence centrale des organismes de sécurité sociale à la Caisse autonome nationale de la sécurité sociale dans les mines
Objet : Cet article proroge jusqu'en 2017 la possibilité ouverte à la Caisse autonome nationale de la sécurité sociale dans les mines (CANSSM) par la loi de financement pour 2013 de recourir à des avances de trésorerie auprès l'Agence centrale des organismes de sécurité sociale (Acoss) pour un montant maximal de 250 millions d'euros.
I - Le dispositif proposé
La situation financière du régime des mines
La Caisse autonome nationale de la sécurité sociale dans les mines (CANSSM), qui n'accueille plus de nouveaux ressortissants depuis le 1 er septembre 2010 44 ( * ) , se trouve dans une situation financière structurellement déséquilibrée.
Comme l'indique le tableau ci-après, les produits du régime issus des cotisations des assurés couvrent désormais moins de 2 % des charges de l'ensemble des branches du régime, nécessitant le recours massif à des ressources externes.
Rapport entre les produits issus des cotisations
et
les charges de la CANSSM
(en millions d'euros)
|
2011 |
2012 |
2013 |
2014 |
|
|
Charge du régime |
3 809 |
3 784 |
3 721 |
3 661 |
|
Produits issus des cotisations |
82 |
73 |
69 |
65 |
|
Rapport produits-charges |
2,15 % |
1,92 % |
1,85 % |
1,77 % |
Source : Rapports d'activité de la Canssm
Le financement de la branche vieillesse est ainsi essentiellement assuré par des produits issus de la compensation versée par le régime général, par la subvention d'équilibre versée par l'Etat et par les cessions immobilières réalisées par la caisse. Les cotisations sociales versées par les actifs du régime représentent moins d'1 % du total (16,7 milliards sur 1 710 milliards de produits nets).
Le financement de la branche maladie provient quant à lui de la compensation bilatérale versée par le régime général, l'évolution du solde de la branche étant fortement liée à la fluctuation des acomptes et des régularisations de cette compensation.
En dépit de l'importance prise par ces ressources externes, le tableau ci-dessous montre que les comptes de la CANSSM se caractérisent par des déficits récurrents et des besoins de financement croissants menaçant sa capacité à assurer la couverture de l'ensemble des prestations dues aux assurés.
Résultats nets des trois branches de la CANSSM
(en millions d'euros)
|
2011 |
2012 |
2013 |
2014 |
|
|
Branche Maladie |
- 64,4 |
- 32,4 |
- 94,3 |
- 61,3 |
|
Branche vieillesse |
- 88,9 |
33,2 |
- 14,8 |
0 |
|
Branche AT-MP |
- 1,5 |
- 1,1 |
- 0,5 |
- 0,7 |
|
Ensemble des risques |
- 155 |
- 0,2 |
- 109,7 |
- 62 |
Source : Rapports d'activité de la Canssm
Jusqu'en 2013, ces besoins de financement étaient intégralement couverts par des financements accordés par la Caisse des dépôts et consignations dans les conditions prévues par la convention de trésorerie signée le 16 décembre 2003 entre la CANSSM et la CDC.
L'avenant n° 2 du 28 septembre 2011 a toutefois limité le montant maximal annuel des avances de trésorerie et du prêt à court terme susceptibles d'être consentis par la CDC à la CANSSM à 650 millions d'euros, soit un montant inférieur aux besoins de financement annuels réellement rencontrés par le régime minier - le point bas attendu en 2013 atteignant 795 millions d'euros - et, comme l'indique le tableau ci-après, au plafond d'emprunt fixé par les différentes lois de finances depuis 2009.
Plafonds d'emprunt de la CANSSM depuis 2011
(en millions d'euros)
|
2011 |
2012 |
2013 |
2014 |
|
|
Plafond |
800 |
900 |
950 |
900 |
Source : Rapports d'activité de la Canssm
Afin de garantir la couverture de l'intégralité des besoins de financement de la CANSSM et tirant les conséquences du caractère infructueux des démarches réalisées auprès de plusieurs établissements bancaires de la place, l'article 38 de la loi de financement pour 2013 a autorisé l'Acoss, à titre exceptionnel pour l'année 2013, à consentir à la CANSSM, contre rémunération, des avances d'un montant maximal de 250 millions d'euros.
Une convention a ainsi été signée le 3 décembre 2012, prévoyant l'octroi à la CANSSM d'avances de trésorerie du 10 décembre 2012 au 1 er janvier 2013, pour un montant compris entre 35 et 110 millions d'euros, en trois tranches successives. La première tranche était de 35 millions d'euros du 10 décembre 2012 au 1 er janvier 2013, la deuxième de 20 millions d'euros du 10 au 23 décembre et la troisième de 55 millions d'euros le 21 décembre au taux effectif de 0,38 %.
Compte tenu de la raréfaction des concours bancaires et du niveau élevé des besoins de financement rencontrés par la CANSSM, le présent article propose de prolonger ce dispositif d'avances rémunérées jusqu'en 2017.
Une nouvelle convention conclue entre l'agence et la caisse, soumise pour approbation aux ministres chargés de la sécurité sociale et du budget, devra être signée afin d'arrêter la périodicité, le montant et le taux de ces avances.
II - Les modifications adoptées par l'Assemblée nationale
A l'initiative du Gouvernement, l'Assemblée nationale a adopté un amendement visant à prendre en compte la situation spécifique des salariés du régime minier en garantissant à ceux-ci la continuité de leurs droits s'ils se trouvent concernés par un changement d'activité.
Dans un tel cas, ceux-ci pourront opter :
- pour le transfert de leur contrat de travail dans le statut ou la convention du nouvel employeur ; ils pourront dans ce cas prétendre à une compensation au titre des avantages viagers en nature dont ils bénéficiaient dans le cadre de la CANSSM ;
- pour le maintien du contrat de travail en cours avec mise à disposition par le régime des mines.
III - La position de la commission
Votre rapporteur général soutient ce droit d'option tendant à accompagner la nécessaire évolution de l'organisation de ce régime d'assurance sociale.
Ce dispositif dérogatoire, issu de la concertation menée par l'instance de coordination stratégique du régime minier, chargée par le Gouvernement de faire une présentation objective et un état des lieux complet du régime, devrait permettre de sécuriser la situation des salariés concernés par un changement d'activité.
La commission vous propose d'adopter cet article sans modification.
Article 26 - Habilitation des régimes de base et des organismes concourant à leur financement à recourir à l'emprunt
Objet : Cet article habilite sept organismes à recourir, en 2014, à des ressources non permanentes destinées à couvrir leurs besoins de trésorerie.
I - Le dispositif proposé
Cet article fait partie des dispositions devant obligatoirement figurer dans la loi de financement de la sécurité sociale, conformément aux dispositions de la loi organique du 2 août 2005.
|
Article L.O. 111-3 du code de la sécurité
sociale
« C. - Dans sa partie comprenant les dispositions relatives aux recettes et à l'équilibre général pour l'année à venir, la loi de financement de la sécurité sociale : 2° Détermine, pour l'année à venir, de manière sincère, les conditions générales de l'équilibre financier de la sécurité sociale compte tenu notamment des conditions économiques générales et de leur évolution prévisible. (...) A cette fin : e) Elle arrête la liste des régimes obligatoires de base et des organismes concourant à leur financement habilités à recourir à des ressources non permanentes, ainsi que les limites dans lesquelles leurs besoins de trésorerie peuvent être couverts par de telles ressources ; » |
Comme l'indique le tableau présenté ci-après, le présent article autorise sept organismes à recourir en 2014 à des ressources non permanentes pour couvrir leurs besoins de trésorerie.
Ce nombre est en diminution par rapport à 2013, le Fonds spécial des pensions des ouvriers des établissements industriels de l'Etat (FSPOEIE), pour lequel un plafond de 30 millions d'euros avait été fixé en 2013, bénéficiant cette année d'un niveau de trésorerie jugé suffisant pour couvrir l'ensemble de ses besoins.
Evolution des plafonds d'avance de trésorerie
(en milliards d'euros)
|
2012 |
2013 |
2014 |
|
|
Régime général |
22 |
29,5 |
34,5 |
|
Régime des exploitants agricoles (CCMSA) |
2,9 |
4 |
4,2 |
|
Caisse nationale de retraite des agents des collectivités locales (CNRACL) |
1,45 |
1,45 |
0,95 |
|
Caisse autonome nationale de la sécurité sociale dans les mines (CANSSM) |
0,9 |
0,95 |
0,9 |
|
Caisse nationale des industries électriques et gazières (Cnieg) |
0,6 |
0,4 |
0,44 |
|
Caisse de retraite du personnel de la RATP (CRPRATP) |
0,05 |
0,03 |
0,015 |
|
Caisse de prévoyance et de retraite du personnel de la SNCF |
0,65 |
0,75 |
0,45 |
|
Fonds spécial des pensions des ouvriers des établissements industriels de l'Etat (FSPOEIE) |
0,05 |
0,03 |
0 |
Source : Lois de financement de la sécurité sociale
Le régime général
Le plafond des ressources non permanentes proposé en 2014 pour le régime général (Acoss) s'élève à 34,5 milliards d'euros , soit un montant supérieur à celui demandé pour 2013 mais sans rapport avec le plus haut historique atteint en 2010 - 65 milliards d'euros.
Ce montant tient compte des dispositions de l'article 14 de la présente loi de financement tendant à étendre le dispositif de reprise automatique des déficits de la branche vieillesse et du FSV défini par la loi de financement pour 2011 aux déficits des branches maladie et famille dans la limite du plafond annuel de 10 milliards d'euros.
Il permet donc de financer, à court terme, trois catégories de déficits :
- les déficits de la branche vieillesse et du FSV destinés à être repris par la Cades en cours d'année conformément aux dispositions de la loi de financement pour 2011 ;
- les déficits des branches maladie et famille constatés en 2012 et 2013 éventuellement repris par la Cades en cours d'année conformément aux dispositions de l'article 14 du présent projet de loi de financement ;
- les déficits de ces deux branches qui ne pourront être repris par la Cades et qui resteront dans les comptes de l'Acoss.
Le tableau ci-dessous résume l'évolution des niveaux infra annuels de trésorerie et des conditions de financement de l'Acoss au cours des cinq dernières années.
Trésorerie et conditions de financement de l'Acoss
|
2010 |
2011 |
2012 |
2013 (p) |
|
|
Plafond d'avance LFSS |
65 Md€ |
20 Md€ |
22 Md€ |
29,5 Md€ |
|
Point haut de trésorerie |
- 14,6 Md€
|
2,3 Md€
|
4,1 Md€
|
- 6,1 Md€
|
|
Point bas de trésorerie |
- 52 Md€
|
- 49,5 Md€
|
- 18,4 Md€
|
-27,2 Md€
|
|
Solde moyen de trésorerie |
-33,3 Md€ |
- 14,4 Md€ |
- 8,1 Md€ |
- 19,3 Md€ |
|
Résultat net de trésorerie |
- 324 M€ |
- 142 M€ |
- 15 M€ |
- 20 M€ |
|
Taux moyen de financement |
0,96 % |
1,014 % |
0,187 % |
0,11 % |
|
Marge moyenne au-dessus de l'EONIA |
50,6 points
|
19,7 points
|
1,6 point
|
(nd) |
Sources : Annexes 1 (Programme de qualité et d'efficience « financement ») et 9 (Justification des besoins de trésorerie) des PLFSS 2011 à 2014
Les prévisions pour 2014 traduisent les niveaux relativement élevés de déficits des branches du régime général financés par la trésorerie de l'Acoss.
Le besoin de trésorerie de l'Acoss au 1 er janvier 2014 serait de - 18,6 milliards d'euros. Le solde au 31 décembre 2014 serait de - 31,5 milliards d'euros, avec un point extrême atteint le 15 avril 2014 (- 32 milliards d'euros). Il y aurait donc une marge de 2,5 milliards d'euros entre le point bas et le plafond proposé par le projet de loi de financement de la sécurité sociale.
Pour 2014, l'Acoss dispose, pour couvrir ses besoins de financement, des moyens mis en oeuvre en 2010 lorsque son plafond de couverture avait atteint 65 milliards d'euros : mutualisation de trésoreries sociales positives, programme de billets de trésorerie, programme d'« euro commercial paper », financement subsidiaire auprès de la Caisse des dépôts et consignations.
Le régime des exploitants agricoles (CCMSA)
La gestion des ressources du régime des non-salariés agricoles est confiée depuis 2009 à la CCMSA qui dispose d'une autorisation d'emprunt pour le financement de ses besoins de trésorerie.
Le plafond de recours à l'emprunt, fixé à 3,5 milliards d'euros pour 2014 , soit une baisse de 500 millions d'euros par rapport à 2013, devrait être suffisant pour couvrir l'ensemble des besoins du régime en 2014.
Le niveau de ce plafond tient compte du montant des déficits cumulés par le régime depuis 2011 (de l'ordre de 3,1 milliards d'euros), des décalages de trésorerie et de l'impact des mesures prévues dans le présent projet de loi de finances (remplacement des recettes issues de la taxe sur les véhicules de société par une augmentation du taux des droits tabacs affectés à la branche maladie du régime des exploitants agricoles) et dans le projet de loi portant réforme des retraites.
Trésorerie et conditions de financement de la CCMSA
(en milliards d'euros)
|
2010 |
2011 |
2012 |
2013 |
|
|
Plafond d'avance de trésorerie |
3,5 |
4,5 |
2,9 |
4 |
|
Point bas annuel de trésorerie |
- 2,7 |
- 4,1 |
- 2,7 |
- 3,7 |
|
Taux moyen annuel de financement |
0,90 % |
1,57 % |
2,07 % |
- |
|
Marge moyenne au-dessus de l'EONIA |
44 points
|
71 points
|
176 points
|
- |
Sources : Annexes 1 (Programme de qualité et d'efficience « financement ») et 9 (Justification des besoins de trésorerie) des PLFSS 2011 à 2014
La CCMSA supporte un coût de refinancement particulièrement coûteux. Elle s'appuie en effet sur un emprunt bancaire contracté auprès d'un syndicat bancaire mené par le groupe Crédit agricole, élargi à la Société générale et à la Banque postale, pour un volume maximal de 2,4 milliards d'euros.
Il ressort du programme de qualité et d'efficience « financement » que le taux d'emprunt de la CCMSA en 2011 a atteint 176 points de base au-dessus de l'Eonia ( European overnight index average ). Ce différentiel est très significatif : l'Acoss, qui se finance sur les marchés, connaissait un différentiel sur la même période limité à 1,6 point de base.
Votre rapporteur général se montrera donc particulièrement attentif à l'évolution du mode de financement du régime des exploitants agricoles.
La Caisse nationale de retraite des agents des collectivités locales (CNRACL)
Depuis 2008, la CNRACL doit faire face à la dégradation de sa situation financière liée à l'évolution de ses caractéristiques démographiques et au poids des différentes contributions qu'elle est appelé à prendre en charge.
Fin 2012, des premières mesures ont permis d'entreprendre le redressement des comptes de la caisse.
D'une part, l'augmentation du taux de cotisation employeur réalisée au 1 er janvier 2013 par le décret n° 2012-1525 du 28 décembre 2012 a entraîné une hausse des recettes de 600 millions d'euros en 2013 et contribué à réduire le déficit.
D'autre part, le prélèvement exceptionnel de 690 millions d'euros sur les réserves du fonds gérant l'Allocation temporaire d'invalidité des agents des collectivités territoriales (Atiacl) et de la Caisse nationale de retraite des agents des collectivités territoriales (FCCPA) prévu par l'article 4 de la loi de financement pour 2013 a permis de soulager momentanément sa trésorerie.
Ces deux mesures sont complétées par l'article 3 du présent projet de loi prévoyant un nouveau prélèvement exceptionnel de 200 millions sur les réserves du Fonds pour l'emploi hospitalier (FEH).
L'ensemble de ces dispositions permettant d'alléger considérablement les besoins de trésorerie du régime et de reconstituer une partie du fonds de roulement de la caisse, le présent article propose de diminuer - pour la première fois au cours des cinq dernières années - le plafond de trésorerie de la CNRACL pour 2014.
Celui-ci sera fixé à 950 millions d'euros, ce qui devrait s'avérer suffisant pour couvrir un point bas de trésorerie estimé à 800 millions d'euros.
La Caisse autonome nationale de la sécurité sociale dans les mines (CANSSM)
Pour 2014, il est proposé d'autoriser la CANSSM à contracter des emprunts dans la limite de 900 millions d'euros. Le point bas de trésorerie serait de 727 millions d'euros.
Ces emprunts pourront être effectués auprès de la Caisse des dépôts et consignations dans la limite de 650 millions d'euros et, en application de l'article 24 du présent projet de loi, auprès de l'Acoss dans la limite de 250 millions d'euros.
La Caisse nationale des industries électriques et gazières (Cnieg)
La Cnieg, créée par la loi du 9 août 2004 relative au service public de l'électricité et du gaz et aux entreprises électriques et gazières, est chargée de la gestion des retraites aux assurés.
Le profil de trésorerie de la caisse traduisait essentiellement, jusqu'au 1 er avril dernier, le décalage entre le rythme de versement des pensions de retraite aux affiliés (versement le premier jour ouvré de chaque trimestre civil), et le rythme de recouvrement des recettes (cotisations ou reversements des régimes de droit commun dans le cadre de l'adossement versés sur une base mensuelle ou trimestrielle à terme échu).
Le décret n° 2013-53 instituant la mensualisation du versement des pensions des retraités des industries électriques et gazières a permis de réduire le besoin de financement lié à ce décalage, faisant ainsi passer le solde moyen de trésorerie de - 361 millions à - 46 millions d'euros et le point bas de 678 millions à 290 millions d'euros au cours de l'année 2013.
Le présent article tire les conséquences des effets de cette évolution réglementaire sur les besoins de trésorerie de la Cnieg en :
- fixant le plafond d'emprunt à 440 millions d'euros ;
- intégrant dans ce plafond l'ensemble des aléas supportés par le régime, en particulier les besoins de trésorerie relatifs aux droits de base concernés par l'adossement au régime général (partie des pensions versées par la Cnieg qui équivaut aux pensions du régime général) et les besoins issus des décalages de trésorerie liés à la contribution tarifaire d'acheminement (CTA) et des décalages sur les autres risques et charges du régime.
La Caisse de retraite du personnel de la RATP (CRP RATP)
Le décret n° 2005-1635 du 26 décembre 2005 a instauré la Caisse de retraite du personnel de la régie autonome des transports parisiens dans le cadre de l'adossement prévu, mais non réalisé, de ce régime spécial au régime général.
Cette caisse reprend les obligations de la RATP en matière de prise en charge des pensions des personnels du régime spécial. Toutefois, l'adossement ne sera effectif que lorsque les conventions entre la CRP RATP, la Cnav et l'Acoss auront été signées. A titre transitoire, l'Etat assure l'équilibre financier de la Caisse par le versement de subventions.
En 2006, 2007 et 2008, la Caisse, qui a bénéficié des subventions de l'Etat, n'a pas eu recours à des emprunts de trésorerie, malgré le plafond de 50 millions d'euros fixé à titre prévisionnel dans chaque loi de financement. En 2009, le même montant que les années précédentes a permis à la Caisse de recourir ponctuellement à l'emprunt, pour un total de 6,5 millions au cours du premier semestre. En 2013, le point bas de trésorerie a été atteint début janvier (0,7 million d'euros) et le point haut du 25 au 30 décembre (98 millions d'euros).
Le présent article propose de réduire une nouvelle fois le plafond de trésorerie de la CRP RATP pour le porter à 15 millions d'euros en 2014 .
La Caisse de prévoyance et de retraite du personnel de la SNCF
La caisse de prévoyance et de retraite du personnel de la SNCF (CPRP SNCF) a été créée par le décret n° 2007-730 du 7 mai 2007 et établie à compter du 30 juin 2007. Elle bénéficie de l'autonomie de gestion depuis mars 2009.
Comme celui de la Cnieg jusqu'au 1 er avril dernier, le profil de trésorerie de la CPRP SNCF traduit principalement le décalage entre, d'une part, le rythme de versement des pensions de retraite aux affiliés (versement trimestriel), d'autre part, le rythme des encaissements de cotisations (au début de chaque mois) et du versement de la subvention de l'Etat (versée en quatre échéances).
Pour réduire les besoins de trésorerie liés à ce décalage, les décrets n° 2011-1925 du 21 décembre 2011 et n° 2012-1435 du 20 décembre 2012 ont établi un calendrier de versement fractionné des pensions pour 2012 et 2013.
Pour 2014, il est proposé de soulager la trésorerie du régime en en prolongeant les dispositions du décret précité. Dans ce cadre, le profil prévisionnel du régime prévoit un point bas à -338 millions d'euros les 3 et 4 janvier 2014.
Par conséquent, le présent article propose d'autoriser la Caisse à recourir à des ressources non permanentes pour un montant maximal de 450 millions d'euros , ce qui constitue une amélioration de 300 millions d'euros par rapport au plafond fixé en 2013.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté, à l'initiative du Gouvernement, un amendement diminuant le plafond d'emprunt du régime des exploitants agricoles (CCMSA). Celui-ci sera fixé à 3,5 milliards d'euros contre 4,2 milliards d'euros prévus initialement.
La diminution de ce plafond permet de tenir compte des mesures prises concernant les retraites agricoles dans le cadre du projet de loi garantissant l'avenir des retraites et du présent projet de loi de financement, qui permettront à ce régime de négocier ses emprunts dans de meilleures conditions.
III - La position de la commission
La commission vous demande d'adopter cet article sans modification.
QUATRIÈME PARTIE - DISPOSITIONS RELATIVES AUX DÉPENSES POUR L'EXERCICE 2014
Section 1 - Dispositions relatives aux dépenses d'assurance maladie
Article 27 A (art. L. 162-31-1 [nouveau] du code de la sécurité sociale) - Expérimentation de nouveaux modes d'organisation des soins
Objet : Cet article, inséré par l'Assemblée nationale, a pour objet de définir un cadre général unique pour mener des expérimentations relatives à de nouveaux modes d'organisation des soins.
I - Le dispositif proposé par l'Assemblée nationale
Proposé par Christian Paul, rapporteur, au nom de la commission des affaires sociales de l'Assemblée nationale, le présent article insère un nouvel article L. 162-31-1 dans le code de la sécurité sociale pour fixer un cadre général qui pourrait s'appliquer pour toute expérimentation relative à de nouveaux modes d'organisation de soins.
De telles expérimentations pourraient être mises en oeuvre, pour une durée n'excédant pas quatre ans, dans le cadre de projets pilotes visant à optimiser les parcours de soins des patients. Ils concerneraient soit un nombre restreint de pathologies, soit un nombre restreint de régions. Un cahier des charges, qui pourrait être « décliné » en fonction des spécificités locales par les ARS, serait défini par les ministres chargés de la santé et de la sécurité sociale.
Leur objet, champ et durée serait précisés par décret en Conseil d'Etat.
Les expérimentations seraient mises en oeuvre par des conventions signées entre les ARS, l'assurance maladie et les différents professionnels ou structures sanitaires ou médico-sociales concernés.
Elles permettraient de déroger aux règles habituelles de financement, de paiement ou de tarification.
Les ARS et l'assurance maladie devraient se transmettre et partager les informations qu'elles détiennent dans la stricte mesure de leur utilité pour l'expérimentation. La Cnam devrait mettre en oeuvre les adaptations nécessaires de ses systèmes d'information. En outre, les médecins des ARS et « les personnels placés sous leur responsabilité » auraient accès aux données individuelles non nominatives du système d'information de l'assurance maladie.
Enfin, les ARS devraient procéder à une évaluation annuelle et le Gouvernement transmettrait au Parlement chaque année un bilan des expérimentations en cours.
II - La position de la commission
S'il est vrai que les projets de loi de financement voient fleurir année après année des articles relatifs à des expérimentations (quatre pour l'assurance maladie dans le présent PLFSS 45 ( * ) ), il n'est pas certain que créer un « chapeau » général soit conforme à la Constitution. Son article 37-1 prévoit en effet que la loi et le règlement peuvent comporter, pour un objet et une durée limités , des dispositions à caractère expérimental. Le Conseil constitutionnel 46 ( * ) a estimé que le législateur devait en définir de façon suffisamment précise l'objet et les conditions et ne pas méconnaître les autres exigences de valeur constitutionnelle.
Pour autant, cette initiative répond à un souci d'efficacité et votre rapporteur général a proposé cinq amendements tendant à la conforter. Ces cinq amendements ont été adoptés par la commission :
- deux sont rédactionnels ;
- un concerne la date de remise des rapports d'évaluation pour qu'ils soient élaborés et transmis dans un délai qui permette d'adopter, le cas échéant, un dispositif pérenne pour succéder à l'expérimentation sans rupture ;
- un soumet le cahier des charges des expérimentations à consultation des commissions des affaires sociales de l'Assemblée nationale et du Sénat avant leur adoption ;
- un supprime une énième dérogation relative à l'accès aux données de santé. Autant il est pleinement légitime que les ARS aient accès à ces données, autant cette question doit être réglée de manière globale, non au cas par cas.
La commission vous demande d'adopter cet article ainsi modifié.
Article 27 (article 44 de la loi n° 2007-1786 du 19 décembre 2007 de financement de la sécurité sociale pour 2008 ; art. L. 162-14-2 du code de la sécurité sociale) - Prolongation d'un an de l'expérimentation des nouveaux modes de rémunération (NMR)
Objet : Cet article a pour objet de prolonger d'une année, jusqu'au 31 décembre 2014, l'expérimentation prévue dans la loi de financement de la sécurité sociale pour 2008 et portant sur des nouveaux modes de rémunération des professionnels de santé.
I - Le dispositif proposé
• La prorogation de l'expérimentation
NMR jusqu'au 31 décembre 2014
L'article 44 de la loi n° 2007-1786 du 19 décembre 2007 de financement de la sécurité sociale pour 2008 a organisé une expérimentation portant sur de nouveaux modes de rémunération (NMR) des professionnels, centres ou maisons de santé pour compléter le paiement à l'acte voire s'y substituer. Elle a pour objet de financer des équipes pluriprofessionnelles , engagées dans les projets de fonctionnement collectif et mobilisées autour d'objectifs de santé publique.
Prévue initialement pour durer cinq ans, cette expérimentation a été prorogée d'une année par l'article 49 de la loi de financement pour 2012. Votre rapporteur général indiquait à l'époque : « alors que la loi prévoyait que cette expérimentation débuterait le 1 er janvier 2008 pour une période de cinq ans, le décret d'application en permettant le lancement effectif est tardivement paru en avril 2009, si bien qu'elle n'a réellement débuté que le 1 er janvier 2010 dans 6 régions et le 1 er janvier 2011 pour l'ensemble du territoire. Au 1 er octobre 2011, 148 sites sont engagés dans ce processus dans 19 régions, dont la moitié sont des maisons de santé, le reste se partageant équitablement entre pôles et centres de santé ».
Par la suite, la loi de financement pour 2013 47 ( * ) a ouvert la possibilité pour les partenaires conventionnels concernés de définir une rémunération d'équipe : ces accords conventionnels interprofessionnels visent à « améliorer l'organisation, la coordination et la continuité des soins ou la prise en charge des patients ».
Ces accords devaient être négociés durant l'année 2013 pour succéder, de manière pérenne, à l'expérimentation NMR qui devait se terminer à la fin de l'année. Malheureusement, les partenaires conventionnels n'ont pas même engagé ces négociations.
C'est pourquoi le présent article du projet de loi de financement pour 2014 propose de proroger à nouveau d'un an le terme de l'expérimentation NMR ( paragraphe I ), dans l'attente de la mise en place d'un dispositif stable.
Selon les informations fournies à votre rapporteur général, 147 sites répartis dans 19 régions participent à l'expérimentation (dont 109 maisons de santé et 36 centres de santé), qui est divisée en deux modules (rémunérations des activités coordonnées ; nouveaux services aux patients : éducation thérapeutique et prise en charge des patients complexes). L'enveloppe totale varie de 7 à 8 millions d'euros par an. Elle est attribuée majoritairement au titre du premier module et représente 50 000 euros par an par maison de santé pluridisciplinaire. En outre, en 2013 , le module 3 (coopérations entre professionnels de santé), nouvellement mis en oeuvre, a donné lieu à un financement de 5 millions d'euros, portant à 13 millions les rémunérations versées à des structures dans le cadre de l'expérimentation NMR. Pour 2014, l'étude d'impact évoque un montant de dépenses de 13,8 millions d'euros pour l'expérimentation qui inclurait 150 nouvelles équipes par rapport à 2013.
• La procédure en cas d'échec
de la négociation conventionnelle
La prorogation temporaire de l'expérimentation NMR dans l'attente de la conclusion d'un accord conventionnel interprofessionnel n'a de sens que si ces négociations aboutissent.
Il est donc nécessaire de mettre en place des dispositions pour pallier l'absence d'accord. C'est pourquoi le paragraphe II du présent article modifie l'article L. 162-14-2 du code de la sécurité sociale qui prévoit qu'en cas de rupture de négociations conventionnelles ou d'opposition à une nouvelle convention, un arbitre arrête un projet de convention. Cette procédure dite du « règlement arbitral » , qui a déjà été utilisée en 2010 en l'absence de convention avec les médecins libéraux, serait ainsi étendue aux nouveaux accords conventionnels interprofessionnels .
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale n'a pas modifié cet article.
III - La position de la commission
Comme en 2012, votre rapporteur général soutient la démarche engagée par le Gouvernement pour renforcer les soins de proximité, notamment au travers de la création de rémunérations forfaitaires sur engagements et objectifs destinées à financer spécifiquement la coordination de la prise en charge.
Cependant, il regrette, d'une part, que les partenaires conventionnels n'aient pas même entamé les négociations comme ils s'y étaient pourtant engagés dans l'avenant n° 8 à la convention médicale conclue en octobre 2012 48 ( * ) , d'autre part, que les gouvernements successifs n'aient jamais transmis l'évaluation annuelle de l'expérimentation NMR, pourtant inscrite dans l'article 44 de la loi de financement pour 2008.
Alors que les modalités d'exercice évoluent, que les praticiens souhaitent davantage exercer de manière collective et pluridisciplinaire, que le temps médical se restreint et que les professionnels sont inégalement répartis sur le territoire, la conclusion d'un accord conventionnel interprofessionnel est essentielle pour permettre l'installation et le développement de centres et maisons de santé dans des zones à faible densité médicale. Cette négociation sera difficile car elle rassemble de nombreux acteurs mais elle pourra s'appuyer sur l'expérimentation en cours. Votre rapporteur général fait confiance aux partenaires conventionnels pour aboutir au plus vite ; il est important que les équipes disposent d'une perspective stable sur leurs modes de rémunération.
La commission vous demande d'adopter cet article sans modification.
Article 27 bis (art. L. 162-32-1 du code de la sécurité sociale) - Centres de santé
Objet : Cet article, inséré par l'Assemblée nationale, a pour objet de transposer aux centres de santé les modifications qui interviennent dans les conventions de l'assurance maladie avec les professionnels de santé et d'inciter les partenaires conventionnels à entamer des négociations pour renouveler l'accord qui les lie depuis 2003.
I - Le dispositif proposé par l'Assemblée nationale
L'article L. 162-32-1 du code de la sécurité sociale organise les relations entre l'assurance maladie et les centres de santé et détermine les éléments que l'« accord » qui les lie peut comporter. On peut relever que le code ne parle pas de convention, comme il le fait pour les professionnels de santé, mais d'accord.
Le 2° de l'article L. 162-32-1 indique que cet accord détermine les conditions générales d'application des conventions avec les professionnels de santé aux différentes professions exerçant dans des centres de santé, conditions qui ne peuvent modifier les tarifs des honoraires, les rémunérations et frais accessoires déterminés par ces conventions.
Le paragraphe I du présent article complète cet alinéa pour préciser que les instances conventionnelles (assurance maladie et centres de santé) se réunissent, au plus tard trois mois après la conclusion d'une convention ou d'un avenant avec une profession de santé, pour examiner les conditions de l'intégration dans l'accord les liant des modes de rémunération qui y sont mentionnés, autres que le paiement à l'acte.
Cette précision a pour objet de susciter la transposition aux centres de santé des évolutions de rémunération que l'assurance maladie négocie avec les professionnels libéraux.
Le paragraphe II prévoit que l'assurance maladie et les représentants des centres de santé disposent d'un délai de neuf mois pour réviser l'accord de 2003.
II - La position de la commission
Le code de la santé publique définit les centres de santé, héritiers des dispensaires, comme des structures sanitaires de proximité dispensant principalement des soins de premier recours. Parmi les particularités des centres de santé, on peut mentionner que les médecins y sont salariés, que les tarifs facturés aux patients ne peuvent donner lieu à dépassement d'honoraires et que les patients sont dispensés de l'avance des frais, toujours sur la part obligatoire et parfois sur la part complémentaire.
Les centres de santé ont fait l'objet en 2013 d'un rapport de l'inspection générale des affaires sociales, qui fait le point sur la situation des centres 49 ( * ) . Votre rapporteur général se félicite qu'un tel rapport puisse enfin servir de base à une évaluation précise du rôle des centres de santé dans l'offre de soins.
Les centres de santé, inégalement répartis sur le territoire, ont une réelle utilité sanitaire et sociale mais ils sont fragiles financièrement . Le rapport de l'Igas propose un nouveau modèle économique , reconnaissant aux centres de santé une rémunération forfaitaire en plus du paiement à l'acte, sous réserve d'efforts de gestion. Au nombre de 1 220 environ, ils forment un ensemble varié, ne représentent que 2,4 % des dépenses de santé ambulatoire mais assurent une offre de soins précieuse dans des quartiers à faible densité et auprès d'une population nettement plus précaire que la moyenne 50 ( * ) .
L'accord entre l'assurance maladie et les centres de santé date du 18 avril 2003 ; il a été renouvelé par tacite reconduction en 2008 et en 2013, alors qu'entre-temps, les modes de rémunération des médecins libéraux ont sensiblement évolué. Certes, l'accord de 2003 prévoit une « option de coordination » équivalente à un forfait mais le rapport de l'Igas souligne que cette option est complexe à mettre en oeuvre, donc très peu utilisée. Elle ne représente que 0,7 % des ressources des centres de santé en 2012, soit 14,8 millions d'euros.
Parallèlement, alors que l'accord national des centres de santé n'évoluait pas, les conventions médicales ont progressivement intégré de nouveaux modes de rémunération : forfait ALD, forfait médecin traitant, forfait personnes âgées, majorations diverses, rémunération sur objectifs de santé publique etc... La Cnam a estimé à 13 millions d'euros le manque à gagner pour les centres de santé de l'absence de transposition des seuls trois forfaits (ALD, non ALD et personnes âgées), sans compter la rémunération sur objectifs de santé publique qui s'est élevée en moyenne à 4 752 euros pour les médecins généralistes au titre de 2012.
Après la longue inertie de l'assurance maladie vis-à-vis des centres de santé qui n'a pu que détériorer profondément leur situation financière, votre rapporteur général soutient l'amendement proposé par Christian Paul à l'Assemblée nationale pour au moins provoquer des réunions régulières des instances conventionnelles regroupant l'assurance maladie et les centres de santé. Selon les informations recueillies par votre rapporteur général auprès de la Cnam, les négociations d'un nouvel accord devraient débuter fin 2013 ou début 2014, pour intégrer les centres de santé dans la politique développée en faveur des soins de proximité.
A l'initiative de votre rapporteur général, la commission a souhaité compléter cet article en reprenant certaines conclusions du rapport de l'Igas de juillet 2013.
L' amendement ainsi adopté vise à simplifier la gestion des centres de santé en confiant à la CPAM où se situe le centre de santé le rôle de « caisse pivot ». Il améliore les relations conventionnelles entre l'assurance maladie et les centres de santé, d'une part, en demandant la conclusion d'ici le 1 er juillet 2014 d'un nouvel accord alors que l'actuel est reconduit depuis 2003 sans modification, d'autre part, en transposant la procédure du règlement arbitral qui existe pour les autres professions de santé en cas d'échec des négociations conventionnelles.
Par ailleurs, il permet aux centres de santé de participer en tant que personne morale à la permanence des soins pour éviter aux médecins salariés des centres de relever parallèlement, et pour des sommes faibles, du statut libéral. Il permet enfin aux médecins des centres de santé n'exerçant qu'au maximum deux demi-journées de vacations par semaine de conserver leur statut libéral, ce qui apporterait de la souplesse, allègerait certaines procédures et faciliterait le recrutement dans certaines spécialités.
La commission vous demande d'adopter cet article ainsi modifié.
Article 28 (art. L. 4011-2, L. 4011-2-1, L. 4011-2-2 et L. 4011-2-3 [nouveaux] du code de la santé publique ; art. L. 161-37 du code de la sécurité sociale) - Réforme du cadre d'autorisation des coopérations de l'article 51 de la loi HPST
Objet : Cet article a pour objet de mettre en place un collège des financeurs chargé d'évaluer l'opportunité d'une prise en charge financière dérogatoire des coopérations proposées par les professionnels de santé.
I - Le dispositif proposé
Cet article est composé de deux parties.
Le paragraphe I modifie le code de la santé publique.
Son 1° propose une nouvelle rédaction de l'article L. 4011-2 issu de l'article 51 de la loi dite HPST 51 ( * ) et relatif aux coopérations entre professionnels de santé. Il apporte plusieurs modifications rédactionnelles et prévoit l'obligation, pour les professionnels soumettant à l'Agence régionale de santé un protocole de coopération, d'y joindre un modèle économique.
Celui-ci, élaboré à partir d'un contenu type précisé par arrêté du ministre en charge de la santé, doit préciser les modalités de financement et de rémunération des actes et prestations réalisés.
Il prévoit également l'obligation pour le directeur général de l'ARS de recueillir l'avis d'un collège de financeurs avant de pouvoir autoriser la mise en oeuvre du protocole.
Le 2° du I propose d'insérer trois nouveaux articles à la suite de l'article L. 4011-2 du code de la santé publique.
Le texte proposé pour le nouvel article L. 4011-2-1 prévoit la création d'un collège des financeurs. Il indique sa composition : représentants de l'assurance maladie, représentant du ministre chargé de la sécurité sociale et représentant du ministre chargé de la santé. Le nombre et les modalités de désignation des membres du collège seront déterminés par décret. Il définit également le rôle du collège : celui-ci devra se prononcer sur l'opportunité d'une prise en charge financière dérogatoire du financement ou des rémunérations du protocole. L'avis du collège sera fondé sur le modèle économique présenté par les professionnels de santé ainsi que sur des critères définis par décret. L'avis du collège sera transmis à la Haute Autorité de santé qui est en charge de l'évaluation des protocoles.
Le texte proposé pour le I de l'article L. 4011-2-2 prévoit que la durée du financement dérogatoire autorisée par les ministres chargés de la santé et de la sécurité sociale ne pourra excéder une période de trois ans renouvelable une fois. Il précise que les financements pourront déroger aux dispositions concernant :
- les tarifs, honoraires, rémunérations et frais accessoires dus aux professionnels de santé ;
- les frais couverts par l'assurance maladie ;
- le paiement direct des honoraires par le malade ;
- la participation de l'assuré aux tarifs servant de base au calcul des prestations.
Le texte proposé pour le II de l'article L. 4011-2-2 prévoit la prise en compte des dépenses mises à la charge de la Cnam dans la fixation de l'Ondam.
Le texte proposé pour le nouvel article L. 4011-2-3 se compose de trois parties. Le I prévoit qu'un arrêté du ministre en charge de la santé fixera la liste des éléments nécessaires à l'évaluation des protocoles. Ceux-ci seront transmis à l'ARS six mois avant le terme prévu pour chaque protocole. Celle-ci transmet son avis sur la pérennisation des protocoles à la HAS et au collège des financeurs.
Le II dispose que le collège se prononce sur le maintien de la prise en charge financière dérogatoire pour une durée déterminée ou de façon définitive par inscription aux nomenclatures. Un avis favorable du collège est nécessaire pour que le directeur de l'ARS puisse prolonger ou maintenir indéfiniment le protocole.
Le III dispose qu'un avis favorable du collège des financeurs est nécessaire pour permettre à la HAS d'étendre un protocole à l'ensemble du territoire national.
Le paragraphe II de l'article 28 modifie l'article L. 161-37 du code de la sécurité sociale relatif aux missions de la HAS afin d'y inclure les avis sur l'efficience des protocoles de coopération autorisés par l'ARS.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté quinze amendements à cet article. Plusieurs amendements du rapporteur étaient de nature rédactionnelle ou de précision. Elle a également modifié le texte en y incluant :
- un amendement déposé par le groupe socialiste, républicain et citoyen soulignant que le modèle économique déposé par les professionnels de santé est établi avec l'appui de l'agence régionale de santé ;
- un amendement du rapporteur précisant que l'arrêté d'autorisation pris par le directeur général de l'ARS précise la durée du protocole ;
- un amendement du rapporteur indiquant que certains protocoles peuvent recevoir un avis favorable du collège des financeurs sans pour autant bénéficier d'une prise en charge financière et supprimant le renvoi au décret pour définir les critères sur lesquels le collège doit s'appuyer pour se prononcer ;
- un amendement du Gouvernement tendant à donner la possibilité aux porteurs d'un protocole de coopération ayant déjà fait l'objet d'une approbation par la HAS ou d'un arrêté d'autorisation par une ou plusieurs ARS de soumettre ce protocole à l'avis du collège des financeurs en vue, en cas d'avis favorable du collège, d'obtenir de la part des ministres chargés de la santé et de la sécurité sociale une éventuelle autorisation de prise en charge financière dérogatoire ;
- un amendement du rapporteur précisant que la Haute Autorité de santé réalise une évaluation médico-économique du protocole et rend un avis sur son efficience.
III - La position de la commission
Votre rapporteur général comprend l'objectif du dispositif proposé par le Gouvernement afin de permettre le financement des protocoles de coopération entre professionnels. Il craint cependant que cette étape supplémentaire dans un dispositif déjà très complexe ne décourage les professionnels de santé de soumettre des protocoles. Ceci serait d'autant plus regrettable que plusieurs protocoles ne nécessitent pas de financement dérogatoire mais peuvent être pris en charge dans le cadre des nouvelles formes de rémunération, du FIR ou de la formation professionnelle.
Les travaux en cours de Catherine Génisson et d'Alain Milon sur les coopérations entre professionnels de santé devraient permettre de revoir l'ensemble du dispositif prévu par l'article 51 de la loi HPST. Votre rapporteur général souhaite donc attendre leurs propositions.
La commission vous demande d'adopter cet article sans modification.
Article 29 - Expérimentation de déploiement de la télémédecine
Objet : Cet article a pour objet de mener, durant quatre ans, des expérimentations portant sur le déploiement de la télémédecine pour des patients pris en charge en ville ou en structures médico-sociales.
I - Le dispositif proposé
• Le contexte
L'article L. 6316-1 du code de la santé publique, inséré par la loi HPST, définit la notion française de télémédecine :
« La télémédecine est une forme de pratique médicale à distance utilisant les technologies de l'information et de la communication. Elle met en rapport, entre eux ou avec un patient, un ou plusieurs professionnels de santé , parmi lesquels figure nécessairement un professionnel médical et, le cas échéant, d'autres professionnels apportant leurs soins au patient.
Elle permet d'établir un diagnostic, d'assurer, pour un patient à risque, un suivi à visée préventive ou un suivi post-thérapeutique, de requérir un avis spécialisé, de préparer une décision thérapeutique, de prescrire des produits, de prescrire ou de réaliser des prestations ou des actes, ou d'effectuer une surveillance de l'état des patients.
La définition des actes de télémédecine ainsi que leurs conditions de mise en oeuvre et de prise en charge financière sont fixées par décret, en tenant compte des déficiences de l'offre de soins dues à l'insularité et l'enclavement géographique. »
L'article 37 de la loi de financement de la sécurité sociale pour 2010 (n° 2009-1646 du 24 décembre 2009) a aménagé certaines dispositions du code de la sécurité sociale et du code de la santé publique pour faciliter la rémunération des actes de télémédecine.
Un décret du 19 octobre 2010 52 ( * ) est venu préciser certains éléments de la définition de la télémédecine. Il en classe les actes en cinq catégories : la téléconsultation (un professionnel donne une consultation à distance à un patient) ; la télé-expertise (un professionnel donne un avis à un autre professionnel) ; la télésurveillance (un professionnel interprète à distance les données de suivi d'un patient) ; la téléassistance (un professionnel assiste à distance un autre professionnel au cours de la réalisation d'un acte) ; la régulation de l'aide médicale urgente .
Par ailleurs, la loi HPST a également prévu que le projet régional de santé contient obligatoirement un programme relatif au développement de la télémédecine.
Une « stratégie nationale de déploiement de la télémédecine » a été mise en oeuvre lors de la publication du décret du 19 octobre 2010 , avec un comité de pilotage.
Cinq chantiers ont alors été identifiés : permanence des soins en imagerie médicale, prise en charge des accidents vasculaires cérébraux (AVC), santé des personnes détenues, prise en charge d'une maladie chronique (par exemple l'insuffisance rénale chronique, l'insuffisance cardiaque, le diabète...), soins en structure médico-sociale ou en hospitalisation à domicile (HAD).
Divers outils ont ensuite été élaborés et diffusés à l'attention des acteurs concernés : un guide d'aide à l'élaboration des programmes régionaux de télémédecine, un guide méthodologique pour l'élaboration des contrats et des conventions en télémédecine, un recensement des activités de télémédecine en France (256 activités dénombrées dont la moitié de manière opérationnelle), des recommandations pour le déploiement technique d'un projet de télémédecine ou encore un document relatif à la responsabilité des acteurs impliqués dans la réalisation d'un acte de télémédecine.
Une enveloppe de 26 millions d'euros a été déléguée en 2011 aux ARS dans le cadre du Fonds de modernisation des établissements de santé publics et privés (Fmespp). A partir de 2012, les crédits sont plutôt imputés sur le Fonds d'intervention régional (FIR) : par exemple, 5 millions d'euros sont attribués aux ARS concernées pour accompagner financièrement les neuf projets pilotes sélectionnés dans le cadre d'un appel à candidature national.
Le pacte « Territoire-santé » visant à lutter contre les déserts médicaux et présenté par la ministre des affaires sociales et de la santé le 13 décembre 2012 contenait un engagement relatif au développement de la télémédecine sur la filière dermatologique dans le secteur ambulatoire, plutôt qu'hospitalier. La circulaire de mise en oeuvre du FIR pour 2013 consacre un paragraphe à la télémédecine et évoque notamment l'appel d'offres national envisagé dans le pacte et auquel est consacrée une enveloppe de 15 millions d'euros.
• Le dispositif du projet de loi de
financement
Le présent article engage une nouvelle phase en ouvrant la voie à des expérimentations portant sur le déploiement de la télémédecine pour des patients pris en charge en ville ou en structures médico-sociales par télé-expertise, téléconsultation et télésurveillance.
Ces expérimentations débuteront le 1 er janvier 2014 pour une durée de quatre ans. Un cahier des charges définira leurs conditions de mise en oeuvre. Pour leur mise en oeuvre, il pourra être dérogé aux règles de droit commun de financement des professionnels, des établissements et centres de santé ou des établissements et services médico-sociaux. Il pourra également être dérogé au principe du paiement direct par le patient au médecin et aux principes de participation des assurés à leurs frais de santé (ticket modérateur, franchises...).
Les dépenses seront financées par le FIR au titre de la dotation de l'assurance maladie à ce fonds ; elles seront spécifiquement identifiées et ne pourront pas servir à d'autres activités.
Par ailleurs, les ARS et les caisses de sécurité sociale échangeront les informations qu'elles détiennent pour mieux suivre le parcours des patients concernés par l'expérimentation. Ces informations pourront faire l'objet d'un recueil d'informations « dans des conditions garantissant le respect du secret médical ». La Cnam devra mettre en oeuvre les adaptations nécessaires de ses systèmes d'information.
Enfin, la Haute Autorité de santé procèdera à une évaluation au terme de l'expérimentation et un rapport sera transmis par le Gouvernement au Parlement.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté dix amendements, dont huit de précision ou rédactionnels.
Elle a également simplifié la rédaction du début de l'article pour que l'expérimentation ne se limite pas a priori aux actes de télé-expertise, téléconsultation et télésurveillance. Ces termes ne relèvent d'ailleurs pas de la partie législative du code de la sécurité sociale.
En outre, elle a permis, grâce à des amendements communs de la plupart des groupes de l'Assemblée, que l'expérimentation puisse déroger également, le cas échéant, aux règles de la convention avec les pharmacies d'officine afin de pouvoir pleinement associer ces derniers.
III - La position de la commission
La télémédecine constitue une réponse forte à de nombreux défis du système de santé : spécialisation accrue des professionnels et des techniques médicales ; inégale répartition des soignants sur le territoire ; difficultés d'accès aux soins dans certaines zones ou pour certaines patients (exemple des détenus) ; développement des maladies chroniques nécessitant un suivi qui peut être utilement réalisé à domicile, etc...
Or, on assiste plutôt à un foisonnement d'initiatives plus qu'à la mise en place d'une véritable politique . En effet, les pouvoirs publics (Etat ou assurance maladie) n'ont toujours pas procédé à une valorisation financière des actes de télémédecine, les modalités de tarification constituant à n'en pas douter l'élément essentiel du développement de cette pratique médicale nouvelle.
Pourtant, comme une délégation de la commission des affaires sociales a pu s'en rendre compte lors d'un déplacement en Guyane en avril 2011, les expériences de télémédecine sont maintenant anciennes et devraient déjà être plus largement généralisées.
|
Santé et logement : comment accompagner la Martinique et la Guyane ?
Extrait du rapport d'information n° 764
(2010-2011)
[...] 2. Un succès à exporter : la télémédecine On l'a vu, une partie de la population guyanaise vit dans des villages isolés, reliés uniquement par voie fluviale ou aérienne. Ces moyens de communication limités engendrent une inégalité d'accès aux soins pour ces populations de l'intérieur. C'est pourquoi le centre hospitalier de Cayenne a créé et gère vingt et un centres délocalisés de prévention et de soins, dont huit ne sont pas accessibles par voie terrestre. Quatorze d'entre eux ne bénéficient pas de la présence quotidienne d'un médecin. A partir d' octobre 2000 , une première expérimentation a permis de valider l'intérêt et la faisabilité du développement de la télémédecine pour faire face aux caractéristiques guyanaises ; elle concernait quatre sites (Maripasoula, Antécume Pata, Saint-Georges et Trois-Sauts) et trois spécialités (parasitologie, dermatologie et cardiologie). Le réseau a été étendu aux autres centres délocalisés et à trois nouvelles spécialités (ophtalmologie, gynéco-obstétrique et pédiatrie). En pratique, le professionnel de santé présent dans le centre délocalisé dispose d' une valise de télémédecine contenant un ordinateur portable, un appareil photo numérique, un électrocardiogramme numérique, un microscope et une webcam. Il peut ainsi transmettre des photos ou des analyses faites sur place au Samu de Cayenne qui centralise les demandes ; ces informations sont alors soumises à un spécialiste pour qu'il puisse poser un diagnostic et proposer un traitement adapté. Depuis dix ans, plus de trois mille téléconsultations et télé-expertises ont transité par le serveur informatique dédié, dont 477 pour l'année 2010. Cofinancé par le centre hospitalier, le centre national d'études spatiales, le ministère de la santé, des fonds européens et la Datar, ce projet a coûté 1,7 million d'euros entre 2001 et 2010. Depuis 2010, une dotation au sein des Migac assure une part de financement. Le réseau de télémédecine permet d' éviter des déplacements pour les patients et leur famille, des consultations, des hospitalisations, ainsi que des évacuations sanitaires . Une étude réalisée en mars 2011 estime les économies ainsi réalisées à 1,9 million d'euros. La télémédecine en Guyane a donc permis une amélioration sensible de l'accès aux soins pour les populations isolées pour un coût globalement équilibré par les économies réalisées . Le centre hospitalier de Cayenne a lancé deux nouveaux projets de développement très intéressants : - la télé-échographie pour réaliser en direct des échographies depuis le service de radiologie de l'hôpital sur des patients distants de plusieurs centaines de kilomètres, par l'intermédiaire d'un robot porte-sonde, manoeuvré à distance grâce à une liaison satellitaire ; - la télédialyse pour pratiquer des dialyses rénales au centre hospitalier de Saint-Laurent-du-Maroni sous surveillance continue visuelle des patients et de leurs constantes médicales par le service d'hémodialyse de Cayenne, grâce à un dispositif de visioconférence, conforté par la présence d'un médecin et d'un infirmier auprès du patient et en relation constante avec le néphrologue à Cayenne. Ce procédé innovant évitera aux vingt-cinq patients atteints d'insuffisance rénale chronique trois allers-retours par semaine entre Saint-Laurent et Cayenne, soit environ sept ou huit heures de route à chaque fois... Il permet ainsi des économies substantielles en transports sanitaires tout en procurant au patient une qualité de vie nettement améliorée. La délégation a notamment visité la salle de régulation du Samu du centre hospitalier de Cayenne qui reçoit les demandes transmises par les centres délocalisés et qui en assure le suivi. Les techniques développées en Guyane, à l'initiative des acteurs locaux, révèlent le dynamisme des professionnels de santé et leur implication dans le territoire. La loi HPST a fourni une base légale à la télémédecine et a intégré son développement comme un programme dans les projets régionaux de santé. Il est certain qu'elle constitue une réponse à un certain nombre de questions actuelles d'accès aux soins et de répartition territoriale des professionnels ; la métropole aurait tout intérêt à suivre le modèle de la Guyane, particulièrement novateur et réussi. |
Selon l'exposé des motifs et l'étude d'impact du PLFSS, l'expérimentation prévue à cet article s'appliquera notamment au suivi des plaies chroniques et aux consultations dans les structures médico-sociales dans quatre régions pilotes.
Elle va naturellement dans le bon sens car elle vise un déploiement effectif, mais on peut regretter en être toujours au stade de l'expérimentation quatre ans après la loi HPST qui a posé les bases légales du développement de la télémédecine en France. D'ailleurs, seul un financement de 4,1 millions d'euros est envisagé en 2014, puis 6,6 millions en 2015 et 8,3 millions en 2016, ce qui reste embryonnaire.
Certes, il ne faut pas non plus surestimer l'apport de la télémédecine qui constitue, comme aucune autre, une solution miracle, mais ces nouvelles pratiques répondent efficacement à des besoins particuliers, notamment dans certaines zones du territoire national.
A l'initiative de votre rapporteur général, la commission a adopté un amendement apportant des simplifications et précisions rédactionnelles.
Elle vous demande d'adopter cet article ainsi modifié.
Article 29 bis - Rapport sur les déserts médicaux
Objet : Cet article, inséré par l'Assemblée nationale, a pour objet la remise d'un rapport annuel du Gouvernement au Parlement sur les déserts médicaux.
I - Le dispositif proposé par l'Assemblée nationale
A l'initiative des députés du groupe écologiste, l'Assemblée nationale a prévu que le Gouvernement remet chaque année au Parlement, avant l'examen de la loi de financement de la sécurité sociale, un rapport sur la situation des déserts médicaux en France.
Ce rapport devra notamment présenter les inégalités géographiques et les zones sous-dotées en médecins et en infirmiers. Il évaluera également les disparités financières et les zones particulièrement exposées aux dépassements d'honoraires. Enfin, il comprendra une évaluation précise de l'expérimentation du praticien territorial de médecine générale ainsi que ses possibilités d'évolution et d'extension.
II - La position de la commission
La commission vous demande d'adopter cet article sans modification.
Article 30 (art. L. 722-6 et L. 722-8-2 du code de la sécurité sociale) - Versement d'indemnités journalières aux professionnelles de santé en cas d'arrêt maladie lié à la grossesse
Objet : Cet article a pour objet de permettre aux professionnelles de santé relevant du régime des praticiens et auxiliaires médicaux (PAMC) de bénéficier d'indemnités journalières en cas d'arrêt maladie lié à leur grossesse.
I - Le dispositif proposé
• Le régime des praticiens et
auxiliaires médicaux (PAMC)
Les articles L. 722-1 et suivants du code de la sécurité sociale organisent un régime de sécurité sociale pour certains professionnels de santé. Ce régime des praticiens et auxiliaires médicaux ( PAMC ) est obligatoire ; il concerne uniquement des professionnels non salariés et conventionnés avec l'assurance maladie et il s'applique aux médecins, chirurgiens-dentistes, sages-femmes, infirmières, masseurs-kinésithérapeutes, pédicures-podologues, orthoptistes, orthophonistes, ainsi qu'aux étudiants en médecine qui effectuent des remplacements. Toutefois, les médecins de secteur 2 peuvent opter pour une affiliation au régime social des indépendants (RSI) plutôt qu'au PAMC. Les professionnels retraités peuvent continuer d'adhérer au PAMC dans certaines conditions, ainsi que les conjoints survivants.
Le financement du régime est assuré par une cotisation des bénéficiaires assise sur leurs revenus professionnels, mais une grande part de cette cotisation est, en application des conventions avec l'assurance maladie, prise en charge par cette dernière. Le produit des cotisations s'est ainsi élevé à 1,8 milliard d'euros en 2012 pour le risque maladie, dont 1,5 milliard en provenance de l'assurance maladie (environ 85 %) et 0,3 milliard en provenance des bénéficiaires (moins de 15 %). L'assurance maladie prend également en charge des cotisations couvrant le risque famille, à hauteur de 317 millions, et le risque vieillesse à hauteur de 403 millions. Au total, l'assurance maladie (régime général et autres régimes) prend en charge 2,3 milliards d'euros de cotisations pour les praticiens et auxiliaires médicaux relevant de ce régime.
Au titre du risque maladie, les prestations du régime couvrent les frais de médecine, de soins dentaires, de produits de santé, d'examens de biologie médicale, ainsi que les frais d'hospitalisation (MCO ou SSR) ; elles couvrent donc une large part des prestations en nature, mais pas les prestations en espèces (indemnités journalières en cas d'arrêt maladie). Les prestations en nature liées à la maternité sont remboursées par le PAMC comme pour le régime général (frais médicaux, etc...). Le régime assure également aux ayants droit le paiement d'un capital en cas de décès de l'assuré.
Toutefois, les femmes qui relèvent à titre personnel du régime peuvent bénéficier, à l'occasion de leur maternité, d' une allocation forfaitaire de repos maternel destinée à compenser partiellement la diminution de leur activité et, lorsqu'elles cessent complètement leur activité, d' une indemnité journalière forfaitaire . Ces prestations peuvent également être servies en cas d'adoption d'un enfant. Les conjointes d'un assuré, qui remplissent les conditions de participation professionnelle à l'exercice de leur conjoint, bénéficient d'une allocation forfaitaire de repos et d'une indemnité de remplacement. Le père ou le conjoint de la mère peut également bénéficier sous conditions d'une indemnité journalière.
• La création d'indemnités
journalières maladie pour les femmes enceintes
Le régime des PAMC n'ouvre ainsi droit ni à indemnité journalière en cas d'arrêt de travail pour maladie, ni aux prestations des assurances invalidité et accident du travail. Il est vrai que le taux de cotisation est inférieur pour les assurés du PAMC (9,81 %) par rapport au régime général (13,85 %, dont 13,1 % pour la part patronale).
Le présent article insère un nouvel article L. 722-8-2 dans le code de la sécurité sociale pour permettre aux femmes relevant à titre personnel du régime des PAMC de bénéficier d' une indemnité journalière forfaitaire dès lors qu'elles se trouvent dans l'incapacité physique de continuer ou reprendre leur activité professionnelle en raison de difficultés médicales liées à leur grossesse .
L'indemnité sera servie après un délai de carence dans des conditions qui seront fixées par décret. Elle ne pourra être cumulée avec les indemnités déjà prévues lors de la maternité. Selon l'étude d'impact du projet de loi, son montant serait équivalent à celui de l'IJ maladie maximale du régime général 53 ( * ) , soit 42,32 euros depuis le 1 er janvier 2013. Le coût de cette mesure est estimé à 2,5 millions d'euros , qui sera très largement à la charge de l'assurance maladie du fait des règles de prise en charge des cotisations de la plupart des professionnels de santé.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté deux amendements rédactionnels.
III - La position de la commission
Cet article constitue une amélioration de la protection sociale des professionnelles de santé, puisqu'il permettra aux femmes enceintes de bénéficier d'indemnités journalières maladie durant leur grossesse et avant leur congé maternité. Au-delà de l'objectif sanitaire et social, il s'agit aussi de renforcer l'attractivité du secteur libéral pour les jeunes femmes qui hésitent aujourd'hui à s'installer.
La commission vous demande d'adopter cet article sans modification.
Article 31 (art. L. 322-5-5 du code de la sécurité sociale) - Transports sanitaires
Objet : Cet article vise, d'une part, à simplifier la mise en oeuvre des contrats d'amélioration de la qualité et de l'organisation des soins (Caqos) en matière de transports sanitaires, d'autre part, à ouvrir une nouvelle expérimentation relative à l'organisation et à la régulation des transports.
I - Le dispositif proposé
• Le transport sanitaire : une
dépense galopante
Les dépenses de transport prises en charge par l'assurance maladie se sont élevées à 3,8 milliards d'euros en 2012 pour environ 63 millions de trajets effectués et plus de 5 millions de bénéficiaires.
Entre 2000 et 2012, ces dépenses ont augmenté en moyenne de 6,7 % par an , même si le rythme de progression ralentit en fin de période. Certes, le transport des malades ne représente que 2,2 % de la consommation de soins et de biens médicaux en 2012. Les malades qui sont transportés sont principalement atteints de cancer (23 %), d'insuffisance rénale chronique (17 %), de pathologies psychiatriques (15 %) et de maladies cardio-vasculaires (15 %).
Dans son rapport 2012 sur la sécurité sociale, la Cour des comptes constate que ce poste de dépenses, important en termes d'accès aux soins, augmente systématiquement à un rythme plus soutenu que les autres dépenses de soins et équivaut désormais à lui seul à la moitié des remboursements des consultations des médecins généralistes. Entre 2001 et 2010, l'augmentation a été de 63 % alors qu'elle était de 39,4 % pour les dépenses dans le périmètre de l'Ondam.
La conclusion du rapport de la Cour est exigeante :
« Les transports constituent une prestation sans doute de plus en plus indispensable au bon fonctionnement du système de soins du fait du vieillissement de la population, de l'évolution des pathologies, de la diversification des modes de prise en charge médicale et de l'accélération de la réorganisation de l'offre de soins. Mais les règles qui les régissent, ou l'application qui en est faite, font qu'une partie très notable de ces dépenses pourrait être évitée sans fragiliser aucunement l'accès aux soins.
Dans ce contexte et compte tenu de l'importance des enjeux financiers, une action plus ferme sur la prescription, une redéfinition plus stricte de certaines modalités de prise en charge, un contingentement global de l'offre mieux construit, un contrôle et une lutte contre les abus et les fraudes plus décidés, un pilotage mieux partagé et plus volontaire sont désormais indispensables. Ainsi le non-respect du référentiel de prescription induit des dépenses supplémentaires de l'ordre de 220 millions d'euros et la réforme du système de garde ambulancière pourrait permettre d'économiser près de 100 millions d'euros. Si l'on ajoute à ces deux postes un meilleur contrôle de la liquidation des factures, notamment en matière de kilométrages facturés, pouvant générer 120 millions d'euros d'économies, les dépenses de transport sanitaire évitables seraient au minimum de 450 millions d'euros par an , au regard d'une dépense totale de quelque 3,5 milliards d'euros en 2010. »
Par ailleurs, le recours aux transports sanitaires est très hétérogène sur le territoire, tant en termes de modes de transports utilisés que de nombre de trajets ou de coût.
Selon la commission des comptes de la sécurité sociale, l'augmentation des dépenses de transports s'explique surtout par une augmentation des volumes, mais celle-ci est allée de pair avec une modification des parts de marché entre les différents acteurs vers les modes de transport les plus coûteux. La part des ambulances est ainsi passée de 31 % à 42 % entre 1994 et 2004 et celle des VSL a reculé de 46 % à 30 %. La part des VSL continue d'ailleurs de diminuer par rapport à celle des taxis, tandis que celle des ambulances se stabilise. Considérant que le taux moyen de remboursement des transports sanitaires est très élevé (93 % en 2011 ; 90 % des transports sont pris en charge à 100 %), les évolutions de structure ont d'importantes conséquences financières pour l'assurance maladie : un transport en ambulance coûte trois fois plus cher qu'un transport en VSL et un transport en taxi coûte 50 % de plus qu'un transport en VSL.
• Simplifier les contrats
d'amélioration de la qualité et de la coordination des soins
(Caqos) en matière de transports
La loi de financement de la sécurité sociale pour 2010 54 ( * ) a tenté d'instaurer un mécanisme de régulation des dépenses de transports réalisées pour des patients hospitalisés et remboursées en ville. Ces prescriptions représentent plus de 60 % de l'ensemble des prescriptions de transport.
L'Etat fixe d'abord, chaque année, un taux prévisionnel d'évolution des dépenses de transport remboursées sur l'enveloppe de soins de ville. Ce taux a été fixé à 4 % pour 2012 et à 3,5 % pour 2013.
L'ARS peut proposer aux établissements de santé de conclure un Caqos portant sur les transports, à la double condition que :
- les dépenses de transport prescrites au sein de l'établissement progressent plus vite que le taux national prévu ;
- ce dépassement résulte de pratiques de prescription non conformes à l'exigence de recours au mode de transport le moins onéreux compatible avec l'état de santé du patient. Le présent article du projet de loi de financement ( 1° du paragraphe I ) propose de supprimer cette dernière condition qui apporte une insécurité juridique importante au contrat car il n'est guère aisé de prouver que le dépassement résulte des pratiques de prescription. D'ailleurs, la Fédération hospitalière de France (FHF) a déposé un recours contre le décret n° 2011-305 du 21 mars 2011 relatif à la régulation des dépenses de transports dans certaines régions.
Le contrat, d'une durée de 3 ans, comporte un objectif de réduction du taux d'évolution des dépenses et un objectif d'amélioration des pratiques de prescription.
En cas de refus de l'établissement de conclure le contrat, l'ARS « lui enjoint » de verser à l'assurance maladie une fraction du montant des dépenses de transport concernées. Le présent article du projet de loi de financement ( 2° du paragraphe I ) propose de laisser l'ARS juge de l'opportunité de la sanction , ce qui devrait permettre un dialogue plus serein avec l'établissement. Cette sanction automatique décourage en effet les établissements à entrer dans la voie contractuelle.
Enfin, à la fin de chaque année, l'ARS peut fixer une sanction si l'établissement n'a pas respecté l'objectif, mais elle peut aussi demander à l'assurance maladie de reverser à l'établissement une partie des économies réalisées si l'établissement est allé au-delà de l'objectif. Le ministère des affaires sociales et de la santé a retenu un principe général de non-application de la pénalité financière l'année de signature du contrat. De ce fait, aucune sanction n'a été prononcée en 2012 mais certains établissements ont perçu un intéressement aux économies réalisées.
• Lancer une nouvelle
expérimentation
Le paragraphe III de cet article prévoit le lancement d'une expérimentation portant sur de nouvelles modalités d'organisation et de régulation des transports de patients au départ ou à destination des établissements de santé « volontaires ». Cette expérimentation, d'une durée de 3 ans, ne concerne pas les transports d'urgence régulés par le Samu. Elle a pour objet de « développer les modes de transports plus efficients en proposant au patient le mode le moins onéreux compatible avec son état de santé, de contribuer à l'amélioration de l'organisation des soins ou examens délivrés dans un même établissement et d'optimiser l'utilisation des véhicules de transport des patients » .
En pratique, l'établissement de santé volontaire conclura une convention avec les organismes locaux d'assurance maladie et l'ARS, après consultation des organisations professionnelles du transport sanitaire et des taxis. La convention devra couvrir l'ensemble des transports de patients (hors urgences). Les entreprises concernées (transports sanitaires et taxis) adhèreront à la convention qui ne pourra entrer en vigueur que lorsque le nombre d'entreprises signataires garantira la disponibilité d'un parc de véhicules suffisant. La convention déterminera les modalités d'adhésion et d'organisation, les obligations des parties, les pénalités versées en cas de manquement à ces obligations, ainsi que les modalités d'interruption et d'échéance de l'expérimentation.
S'il est explicitement prévu que les établissements de santé sont volontaires, l'article précise cependant que l'ARS fixe la liste des établissements entrant dans le champ de l'expérimentation et peut enjoindre d'y participer à ceux dont le taux d'évolution des dépenses de transports réalisées pour des patients hospitalisés et remboursées en ville est supérieur au taux national (établissements éligibles au Caqos).
L'ARS peut, grâce au Fonds d'intervention régional, attribuer un financement pour le lancement de l'expérimentation et allouer un intéressement en cas de réduction des dépenses de transport.
Chaque expérimentation fera l'objet d'une évaluation annuelle par l'ARS ; un rapport d'ensemble sera transmis par le Gouvernement au Parlement au plus tard le 31 décembre 2019.
Un décret en Conseil d'Etat définira les modalités d'application.
• Abrogation d'expérimentations
précédentes jamais mises en oeuvre
L'article 64 de la loi de financement pour 2008 (n° 2007-1786) prévoyait l'expérimentation de « nouveaux modes de prise en charge et de financement par l'assurance maladie des frais de transports de patients prescrits par les praticiens » exerçant dans les établissements de santé.
Cette expérimentation n'a pas été mise en oeuvre et la loi de financement pour 2010 (n° 2009-1646) l'a remplacée par une autre portant sur « de nouvelles modalités d'organisation et de régulation des transports ».
Cette version n'a pas non plus été mise en oeuvre et le paragraphe II du présent article en prend acte : il abroge l'article 64 de la loi de financement pour 2008 modifié par la loi de financement pour 2010.
On peut également mentionner l'article 44 de la loi de financement pour 2012, adopté il y a un an (n° 2012-1404), qui prévoyait lui aussi le lancement d'expérimentations portant sur de « nouveaux modes d'organisation et de financement des transports de patients ». Face aux réactions de certains professionnels estimant qu'ils ne pourraient pas répondre à la procédure d'appel d'offres que prévoyait cet article, le Gouvernement avait rapidement annoncé qu'il ne mettrait pas en oeuvre l'expérimentation. Il n'est pour l'instant pas prévu d'abroger explicitement l'article 44 de la loi de financement pour 2012.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté, à l'initiative de Christian Paul, rapporteur général, quinze amendements, le plus souvent rédactionnels.
L'un corrige une erreur : il était prévu que le Gouvernement transmette au Parlement le rapport d'évaluation de l'expérimentation avant le 31 décembre 2019, soit bien après son échéance. L'amendement ramène cette date au 30 septembre 2016.
Par ailleurs, l'article L. 322-5-5 du code de la sécurité sociale prévoit que les Caqos comportent un objectif de réduction du taux d'évolution des dépenses mais aussi un objectif d'amélioration des pratiques hospitalières en termes de prescription. Un amendement de l'Assemblée nationale vise à compléter ce second objectif, en précisant qu'il devra reposer sur une analyse des prescriptions des praticiens de l'établissement non conformes à l'exigence de recours au mode de transport le moins onéreux compatible avec l'état du bénéficiaire.
III - La position de la commission
Les dépenses de transport connaissent une progression dynamique, certes moins forte depuis quelques années, mais qui ne s'explique pas uniquement par le développement des pathologies chroniques.
En 2012, 175 contrats Caqos ont été proposés aux établissements de santé par les ARS, mais seuls 100 ont été signés, soit un taux de contractualisation de 57 %. Toutefois, certains établissements non signataires ont tout de même conclu avec l'ARS des « accords de méthode ». En 2011, 248 contrats avaient été proposés, 86 signés, soit un taux de 35 %. Il est donc pertinent d'améliorer l'efficacité des contrats conclus entre les ARS, l'assurance maladie et les établissements de santé.
En ce qui concerne l'expérimentation, votre rapporteur général souligne que les articles de PLFSS ont fleuri sur cette question et sont souvent restés lettre morte... Il est vrai qu'il y a urgence à agir. Certes, il faut lutter contre la fraude qui existe dans ce secteur mais qui reste faible au regard des sommes totales. Il est plus efficace d'appliquer correctement les référentiels et de privilégier les transports assis, y compris avec les véhicules personnels des patients, comme la Cnam l'a proposé dans son rapport 2013 sur les charges et produits.
A l'initiative de votre rapporteur général, la commission a adopté quatre amendements , dont deux sont rédactionnels ou de précision.
Un amendement vise à conserver à l'expérimentation son caractère volontaire , en excluant que les ARS puissent contraindre les établissements à y participer.
Surtout, un amendement encadre et restreint les situations dans lesquelles un patient ne sera pas remboursé pour le transport qui lui a été prescrit : seuls les transports prescrits par un médecin de l'établissement pourront aboutir à une absence de remboursement ; le patient devra être informé de la liste des transporteurs adhérents et du fait qu'il ne sera pas remboursé s'il utilise une autre entreprise.
La commission vous demande d'adopter cet article ainsi modifié.
Article 32 (art. L. 221-1-1 et L. 221-1 du code de la sécurité sociale ; art. L. 1433-1 du code de la santé publique ; article 116 de la loi n° 86-33 du 9 janvier 1986 portant dispositions statutaires relatives à la fonction publique hospitalière) - Suppression du fonds d'intervention pour la qualité et la coordination des soins (Fiqcs)
Objet : Cet article a pour objet de supprimer le fonds d'intervention pour la qualité et la coordination des soins (Fiqcs) dont la plupart des missions ont déjà été transférées au fonds d'intervention régional (FIR).
I - Le dispositif proposé
Créé par la loi de financement de la sécurité sociale pour 2007, le Fiqcs avait pour objet d'accroître l'efficacité de la politique de coordination des soins et le décloisonnement du système de santé, en rassemblant dans un même dispositif le fonds d'aide à la qualité des soins de ville et la dotation nationale de développement des réseaux. Conformément à l'article 65 de la loi de financement pour 2012, la part régionale du Fiqcs, qui représentait près de 80 % du fonds, a été intégrée, à compter du 1 er mars 2012, au sein du nouveau FIR.
Depuis lors, le Fiqcs est donc limité au financement d'actions à caractère national, c'est-à-dire principalement le dossier médical personnel (DMP), à hauteur de 47,5 millions d'euros prévus en 2013, et les contrats d'engagement de service public (Cesp) 55 ( * ) , à hauteur de 13,1 millions. Or, le Fiqcs ne sert, pour ces deux dispositifs, que d'intermédiaire puisque le premier est pris en charge par l'agence des systèmes d'information partagés de santé (Asip-Santé), GIP regroupant l'Etat, la Cnam et la CNSA, et le second par le centre national de gestion des praticiens hospitaliers et des personnels de direction de la fonction publique hospitalière (CNG), établissement public administratif sous tutelle du ministère en charge de la santé.
Le présent article propose donc de supprimer le Fiqcs. Outre l'actuelle inutilité du fonds, on peut remarquer que sa gouvernance n'avait pas été modifiée : sont donc censés continuer de se réunir son bureau, son comité national de gestion et le conseil national pour la qualité et la coordination des soins (32 membres)...
Le 1° du paragraphe I abroge l'article L. 221-1-1 du code de la sécurité sociale qui crée le Fiqcs.
Le paragraphe II prévoit que le conseil national de pilotage des agences régionales de santé (CNP) définit les orientations stratégiques relatives aux actions et expérimentations nationales concourant à l'amélioration de la qualité et de la coordination des soins dispensés en ville. Il semble en effet que le Fiqcs continuait de financer des actions de ce type à hauteur de 4 millions d'euros en 2013 : l'étude d'impact évoque « le financement de l'élaboration par les groupes qualité de listes préférentielles de médicaments et l'élaboration d'un tableau de bord de médecine générale », sans que ces intitulés apportent des précisions particulièrement éclairantes. Aucune information n'a été fournie sur ce point à votre rapporteur général.
Par ailleurs, ce paragraphe ajoute que les aides attribuées à ces actions et expérimentations ainsi qu'à leur évaluation sont financées par une dotation de l'assurance maladie.
Le 2° du paragraphe I prévoit que la Cnam a pour rôle d'attribuer les aides, dans le respect des orientations définies par le CNP.
L'article 116 de la loi n° 86-33 du 9 janvier 1986 portant dispositions statutaires relatives à la fonction publique hospitalière crée le CNG, établissement public national chargé de la gestion des personnels de direction de la fonction publique hospitalière, des directeurs des soins et des praticiens hospitaliers. Ses ressources comprennent une contribution des établissements de santé assise sur la masse salariale, une subvention de l'Etat et une dotation de l'assurance maladie. Le paragraphe III du présent article précise que cette dotation de l'assurance maladie est composée de deux parts, l'une pour le fonctionnement du centre, l'autre pour le financement des Cesp. Cette distinction permettra de suivre les crédits destinés aux étudiants et internes en médecine et en odontologie 56 ( * ) qui signent avec le CNG un contrat d'engagement pour exercer, après leurs études, dans des zones sous-dotées.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté deux amendements de précision.
III - La position de la commission
Attentif à la rationalisation des différents fonds financés par l'assurance maladie et notamment soucieux de ne pas entretenir des fonds de roulement inutiles, votre rapporteur général ne peut qu'être favorable à la suppression du Fiqcs dont il remarquait en 2012 que le fonds de roulement s'élevait encore à 57,8 millions d'euros, ce qui était nettement exagéré par rapport à ses engagements et à la situation financière de l'assurance maladie. Il s'interroge sur le devenir de ce fonds de roulement dont il était précisé explicitement dans l'avant-projet de loi qu'il était repris par la Cnam, mention qui a disparu dans le projet de loi adopté par le Conseil des ministres.
Surtout, votre rapporteur général estime inutile de créer un nouveau mécanisme faisant appel au CNP, qui devra définir des « orientations stratégiques », et à la Cnam, qui devra distribuer les aides, pour une enveloppe de 4 millions d'euros... Il a donc proposé un amendement , adopté par la commission, pour supprimer cette partie de l'article visant à recréer un dispositif à peine le précédent supprimé...
La commission vous demande d'adopter cet article ainsi modifié.
Article 33 (art. L. 162-22-8 [nouveau], L. 162-26-1, L. 162-22-9-2 et L. 162-22-10 du code de la sécurité sociale) - Réforme de la tarification à l'activité des établissements de santé
Objet : Cet article engage une réforme de la tarification à l'activité (T2A) des établissements de santé en permettant un financement dérogatoire partiel pour les établissements situés dans des zones peu denses ou isolées et en ouvrant la voie à une dégressivité des tarifs selon le volume ou l'évolution de l'activité. Il vise également à autoriser la facturation de consultations externes par des médecins salariés d'établissements privés.
I - Le dispositif proposé
• Les établissements de santé
situés dans des zones à faible densité de population et
répondant à des critères d'isolement
géographique
Le 1° du présent article insère un nouvel article L. 162-22-8-1 dans le code de la sécurité sociale. Il prévoit que les activités des établissements de santé, qu'ils soient publics, privés à but non lucratif ou privés à but lucratif, situés dans des zones à faible densité de population et répondant à des critères d'isolement géographique peuvent être financées de manière dérogatoire sous deux conditions : les prestations et la situation financière le justifient.
Un décret en Conseil d'Etat déterminera les critères permettant de définir les zones concernées, les critères d'éligibilité des établissements et les modalités du financement dérogatoire. La liste des établissements sera fixée par un arrêté des ministres en charge de la santé et de la sécurité sociale.
L'étude d'impact du projet de loi de financement envisage une enveloppe de 36 millions d'euros par an pour financer ces activités de manière dérogatoire. Dans le cadre d'une première étude, les services du ministère de la santé ont établi une liste initiale de 140 établissements pouvant être considérés comme isolés et cette évaluation est en cours d'examen par les ARS.
• La possibilité de prévoir un
mécanisme de dégressivité des tarifs nationaux
au-delà d'un certain volume d'activité ou de forte
évolution de celle-ci
Le a) du 3° introduit un mécanisme de dégressivité des tarifs nationaux pour certaines prestations d'hospitalisation. Sur la base de seuils fixés par l'Etat, soit en volume, soit en pourcentage d'évolution, les tarifs pourront être minorés, pour la part de l'activité réalisée au-delà du seuil prévu.
Un décret en Conseil d'Etat déterminera les conditions d'application.
Par coordination, le b) du 3° modifie l'article L. 162-22-10 du code de la sécurité sociale pour y inscrire que l'Etat fixe les seuils nécessaires à la mise en place de la dégressivité et que ces seuils entrent en vigueur le 1 er janvier de l'année.
L'étude d'impact du projet de loi de financement prévoit une montée en charge progressive de ce dispositif de dégressivité avec des économies de 55 millions d'euros en 2014, 110 millions en 2015, 165 millions en 2016 et 220 millions en 2017.
• La facturation de l'activité
réalisée par des médecins salariés dans des
établissements privés à but lucratif comme des
honoraires
L'article L. 162-26-1 du code de la sécurité sociale prévoit que les établissements privés dits « ex-OQN », c'est-à-dire ceux à but lucratif et les quelques établissements à but non lucratif qui ne participaient pas au service public hospitalier avant la loi HPST ou ne relevaient pas de la dotation globale, peuvent facturer, y compris pour les médecins qui sont salariés dans l'établissement, les honoraires liés aux activités de soins selon la liste des actes et prestations (LAP) ou les conventions liant les professionnels de santé libéraux à l'assurance maladie.
Le 2° du présent article entend étendre cette disposition aux actes et consultations externes réalisés par le médecin au sein de l'établissement. La rédaction est peu explicite : elle prévoit que les établissements employant des médecins salariés pourront facturer, selon les nomenclatures libérales, les honoraires liés à l'activité réalisée au sein de l'établissement par ces médecins.
Selon l'étude d'impact, cette mesure concerne principalement les soins de suite et de réadaptation (SSR), secteur qui a des difficultés à recruter des professionnels dans certaines spécialités, notamment la médecine physique et de réadaptation. Cette mesure, qui pourrait également éviter certaines pratiques qui consistent à hospitaliser un patient en l'absence de possibilité de facturer la prestation à lui fournir, aurait un coût de 9 millions par an.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté onze amendements, souvent rédactionnels. A l'initiative de Christian Paul, rapporteur de la commission des affaires sociales, elle a prévu explicitement que l'éventuelle minoration des tarifs au-delà d'un certain volume ou évolution d'activité tient compte des créations ou regroupements d'activités .
Elle a également ajouté que le Gouvernement devait remettre au Parlement un rapport , avant le 31 mai 2014, sur la réforme du modèle de financement des établissements de santé qui détaillerait les pistes envisagées en ce qui concerne la pertinence des soins, la qualité de prise en charge et le contrôle de l'évolution des volumes d'activité.
III - La position de la commission
En juillet 2012, la mission d'évaluation et de contrôle de la sécurité sociale du Sénat (Mecss) a adopté à l'unanimité un rapport présenté par MM. Yves Daudigny, Jacky Le Menn et Alain Milon et portant sur le financement des établissements de santé.
En préambule de ses conclusions, la Mecss indiquait qu'elle ne remettait pas en cause le principe de la T2A dont les atouts sont indéniables mais elle préconisait une meilleure prise en compte de certaines activités médicales, des missions d'intérêt général, ainsi que des inégalités territoriales de santé et des coûts fixes qu'engendre la présence hospitalière dans une zone isolée ou peu dense .
La T2A « a révélé et accentué des handicaps propres à certains établissements et sur lesquels ceux-ci, malgré tous leurs efforts de gestion, n'ont que peu de prise. En effet, la T2A repose sur un financement moyen alors que les case-mix sont très différents selon les établissements. Les établissements situés dans des bassins à faible densité de population sont peu susceptibles de développer leur activité. En leur appliquant des tarifs établis sur la base d'une hausse prévisionnelle d'activité, on provoque inévitablement une érosion de leurs ressources les entraînant sur une pente déficitaire. En tout état de cause, en l'absence de mesures correctrices, un établissement dont le bassin de population ne lui permet pas d'avoir une activité correspondant à ses coûts demeurera dans une situation difficile. »
En conclusion, le rapport de la Mecss précise :
« La T2A s'appuie nécessairement sur des coûts moyens, calculés d'une manière ou d'une autre. Or, cette logique ne peut correspondre au financement d'activités que la puissance publique estime nécessaires pour répondre aux besoins de santé publique mais qui se situent dans des bassins de population présentant certaines caractéristiques : une zone isolée et/ou dont la densité de population est faible présente nécessairement un bilan charges-produits dégradé par rapport à la moyenne et ne pourra donc jamais atteindre l'équilibre dans un système basé uniquement sur la T2A .
A partir du moment où une activité est jugée nécessaire dans un établissement pour répondre à un besoin sanitaire et assurer la continuité du service public, elle doit pouvoir être financée à son juste niveau, nonobstant les contraintes spécifiques de l'hôpital. Pour autant, un financement spécifique ne doit pas aboutir au maintien d'activités qui ne seraient pas justifiées de manière précise et argumentées en termes d'accès aux soins ; la qualité de prise en charge, par exemple en chirurgie et obstétrique, doit constituer un critère essentiel du maintien ou non d'une activité sur le territoire. »
De la même manière, la Mecss avait proposé que des tarifs fixés de manière pluriannuelle, afin d'améliorer la visibilité des établissements sur leurs ressources, puissent s'appliquer jusqu'à un certain volume d'activité, des tarifs dégressifs étant employés au-delà .
Cette minoration des tarifs au-delà d'un certain volume n'est pertinente que pour les « actes en série » où il existe réellement des économies d'échelle . Par exemple, dans son rapport 2013 sur les charges et produits, la Cnam évoque les évolutions tarifaires qui pourraient être appliquées à la chirurgie de la cataracte ; tout en l'entourant de précautions, elle soutient notamment un « dispositif de marge décroissante en fonction du volume d'activité ou de son évolution. Il faudrait concevoir ce dispositif de façon à maintenir l'incitation de la productivité créée par la T2A et l'aspect positif de la concurrence entre établissements au bénéfice du patient, tout en réduisant l'incitation marginale, pour à la fois tenir compte des coûts fixes et décourager les actes non pertinents ».
Pour autant, comme cela est d'ailleurs mentionné dans le rapport de la Cnam, ce dispositif doit être utilisé avec prudence et circonspection : il ne s'agit nullement de décourager des établissements à pratiquer des interventions ou à améliorer leur productivité. Il doit être ciblé sur quelques prestations précises où les économies d'échelle sont manifestes .
A l'initiative de votre rapporteur général, la commission a adopté quatre amendements :
- le premier revient à l'esprit de la proposition initiale du Gouvernement en prévoyant que les critères d'éligibilité des établissements sont alternatifs et non cumulatifs (faible densité de population ou isolement géographique) ;
- le deuxième prévoit que les facturations des établissements au titre de leurs médecins salariés sont imputés sur l'objectif de dépenses correspondant et non sur le sous-objectif « soins de ville » ;
- le troisième décale du 1 er janvier au 1 er mars de chaque année la date d'entrée en vigueur de la dégressivité des tarifs pour la faire correspondre au lancement de la campagne tarifaire ;
- la quatrième supprime la demande de rapport du Gouvernement au Parlement sur le financement des établissements de santé.
La commission vous demande d'adopter cet article ainsi modifié.
Article additionnel après l'article 33 (art. L. 162-22-18 du code de la sécurité sociale) - Composition des équipes de contrôle de la T2A
Objet : Cet article additionnel propose d'élargir les équipes de contrôle de la T2A aux praticiens en exercice.
Les ARS peuvent prendre des sanctions contre des établissements de santé à la suite de contrôles de la tarification à l'activité.
Ces contrôles sont importants dans le cadre d'un financement à l'activité et ils mériteraient, en conséquence, d'être enrichis par l'expérience de professionnels en activité, qui sont confrontés dans leur établissement aux difficultés de la tarification.
Offrir la possibilité de les intégrer, le cas échéant, dans les équipes de contrôle permettrait à celles-ci de mieux comprendre le terrain et aux praticiens de faire partager leur expérience au retour dans leur établissement d'exercice.
Cette proposition est contenue dans le rapport de la Mecss sur le financement des établissements de santé et a été adoptée par la commission lors de l'examen du projet de loi de financement pour 2013.
A l'initiative de votre rapporteur, la commission a adopté, sous la forme d'un article additionnel, un amendement allant dans ce sens.
La commission vous demande d'adopter cet article additionnel dans la rédaction qu'elle vous soumet.
Article additionnel après l'article 33 (art. L. 162-22-18 du code de la sécurité sociale) - Composition de la commission de contrôle de la T2A
Objet : Cet article additionnel modifie la composition de la commission de contrôle de la T2A, en la rendant paritaire entre, d'une part, l'ARS et l'assurance maladie, d'autre part, les fédérations hospitalières.
Les agences régionales de santé (ARS) peuvent prendre des sanctions contre des établissements de santé à la suite de contrôles de la tarification à l'activité (T2A). Ces sanctions sont prises après avis d'une commission composée de représentants de l'ARS et de l'assurance maladie.
Afin de mieux partager la procédure de codification des actes entre l'ensemble des acteurs, la commission a adopté, sous la forme d'un article additionnel, un amendement proposant, à l'initiative de votre rapporteur général, de composer cette commission, qui rend un avis simple, à parité entre ARS et assurance maladie d'un côté et fédérations hospitalières de l'autre.
Cette proposition a déjà été adoptée par le Sénat dans le projet de loi de financement de la sécurité sociale pour 2012, dans le rapport de la Mecss de juillet 2012 sur le financement des établissements de santé, puis par la commission lors de l'examen du projet de loi de financement pour 2013.
La commission vous demande d'adopter cet article additionnel dans la rédaction qu'elle vous soumet.
Article 33 bis (art. L. 162-1-17 du code de la sécurité sociale) - Adaptation de la procédure de mise sous accord préalable de certaines prestations d'hospitalisation de soins de suite et de réadaptation
Objet : Cet article, inséré à l'Assemblée nationale, a pour objet d'adapter la procédure existante de mise sous accord préalable de prestations d'hospitalisation de soins de suite et de réadaptation (SSR) pour agir dès la prescription et non sur l'établissement qui délivre les SSR.
I - Le dispositif proposé par l'Assemblée nationale
L'article L. 162-1-17 du code de la sécurité sociale, introduit par la loi de financement de la sécurité sociale pour 2008, permet une régulation des dépenses hospitalières : sur proposition de l'assurance maladie et après une procédure contradictoire, l'ARS peut, durant six mois maximum, subordonner la prise en charge de prestations d'hospitalisation à un accord préalable du contrôle médical de l'assurance maladie. Cette procédure d'accord préalable s'applique si l'établissement de santé n'a pas assez développé la prise en charge ambulatoire, s'il facture des prestations non conformes aux référentiels de la HAS ou si le nombre de prestations facturées est significativement supérieur aux moyennes. En cas d'hospitalisation malgré un refus de la part du contrôle médical, l'établissement ne peut facturer la prestation au patient. En cas d'urgence, l'accord préalable n'est pas requis.
La loi de financement de la sécurité sociale pour 2011 57 ( * ) a étendu cette procédure de mise sous accord préalable au secteur des soins de suite et de réadaptation (SSR), mais calquer la procédure existante à ce secteur se révèle inadapté car les établissements de SSR ne sont pas véritablement prescripteurs de leurs prestations : ils reçoivent les patients qui leur sont adressés par le médecin de l'établissement de santé où le patient était hospitalisé.
Cet article, adopté à l'initiative du Gouvernement, vise donc à mettre en place une procédure adaptée de mise sous accord préalable concernant les dépenses de SSR . Il modifie l'article L. 162-1-17, dont le début ne concernera plus que les prestations MCO et auquel est ajouté un alinéa spécifique relatif aux SSR. Cet alinéa prévoit que, pour ce secteur, la mise sous accord préalable portera sur les établissements de santé à raison d'une proportion élevée de prescriptions de prestations avec hébergement qui auraient pu donner lieu à des prises en charge sans hospitalisation. L'encadrement du dispositif est important : référentiel de la HAS, programme régional de l'ARS sur proposition de l'assurance maladie, avis des fédérations représentatives des établissements de santé.
II - La position de la commission
L'extension du dispositif de mise sous accord préalable des prestations d'hospitalisation au secteur des SSR a montré ses limites. Il convient de l'adapter à ses spécificités, dans le respect de règles médicales et de la consultation des acteurs concernés. Cet article remplit ces exigences.
A l'initiative de votre rapporteur général, la commission a adopté un amendement rédactionnel et vous demande en conséquence d'adopter cet article ainsi modifié.
Article 34 - Expérimentation de la tarification au parcours pour l'insuffisance rénale chronique et le traitement du cancer par radiothérapie
Objet : Cet article a pour objet de lancer des expérimentations de parcours de soins pour deux pathologies, l'insuffisance rénale chronique (IRC) et le traitement du cancer par radiothérapie.
I - Le dispositif proposé
• L'insuffisance rénale chronique
(IRC)
Selon l'Inserm, l'insuffisance rénale est une altération du fonctionnement des deux reins qui ne filtrent plus correctement le sang . Elle est dite aiguë si le dysfonctionnement est transitoire, chronique lorsque la destruction est irréversible, sans possibilité de guérison. En cas d'insuffisance rénale majeure, la fonction rénale peut être supplantée par dialyse ou greffe de rein. L'insuffisance rénale chronique ne régresse pas, par définition. Elle est induite par des pathologies (diabète, hypertension...) qui détruisent progressivement et de façon irréversible les différentes structures rénales.
L'insuffisance rénale est classée en cinq degrés de sévérité, le stade 3 étant une IRC modérée, le stade 4 une IRC sévère et le stade 5 une IRC terminale (IRCT). Ainsi, l'insuffisance rénale est dite chronique à partir du stade 3 : elle se caractérise alors par un débit de filtration glomérulaire (DFG) inférieur à 60 ml/min/1,73 m 2 et les patients peuvent relever de l'affection de longue durée (ALD) « Néphropathie chronique grave et syndrome néphrotique primitif ou idiopathique ». Environ 100 000 personnes relèvent de cette ALD.
Le risque d'évolution vers le stade terminal nécessitant la dialyse ou une greffe rénale est cependant faible dans l'absolu : la prévalence de l'IRCT est en effet de l'ordre de 1 pour 1 000. Chaque année, environ 9 000 personnes débutent un traitement de suppléance (transplantation ou dialyse). Ce nombre augmente toutefois de 4 % par an.
La Haute Autorité de santé (HAS) a publié plusieurs recommandations et guides relatifs au parcours de soins des malades atteints de maladie rénale chronique. Au-delà du diagnostic, le traitement et le suivi font appel à de nombreux professionnels : pharmacien, infirmier, diététicien, masseur-kinésithérapeute, cardiologue, diabétologue...
Le paragraphe I du présent article propose de mettre en place des expérimentations , d'une durée de quatre ans, pour améliorer le parcours de soins et la prise en charge des personnes atteintes d'IRC et relevant d'une ALD. Chaque expérimentation relèvera d'un projet pilote auquel sera associé un cahier des charges arrêté par les ministres compétents sur proposition d'une ou plusieurs ARS. Le projet pilote sera mis en oeuvre via une convention associant les acteurs. Les expérimentations pourront déroger aux règles de financement de droit commun et leurs modalités seront précisées par décret en Conseil d'Etat.
Une évaluation des projets pilotes sera réalisée au terme de l'expérimentation et transmise au Parlement.
• Le cancer traité par
radiothérapie externe
Selon l'Institut national du cancer (INCa), la radiothérapie est un traitement « locorégional » des cancers, c'est-à-dire qu'il agit directement sur la tumeur ou sur la région de la tumeur. Cette technique consiste à utiliser des rayonnements (on dit aussi rayons ou radiations) pour détruire les cellules cancéreuses en bloquant leur capacité à se multiplier et tout en préservant le mieux possible les tissus sains et les organes avoisinants. Plus de la moitié des patients atteints d'un cancer sont traités par radiothérapie à une étape de leur parcours de soins .
Une radiothérapie est proposée en fonction du type de cancer, de son stade d'évolution et de l'état général du patient. Elle peut être utilisée pour guérir un cancer ou freiner l'évolution d'une tumeur. Elle peut être utilisée seule, ou avant, pendant ou après un autre traitement (une chirurgie ou un traitement médicamenteux comme une chimiothérapie par exemple).
On distingue la radiothérapie externe et la curiethérapie :
- dans la radiothérapie externe, les rayons sont émis en faisceau par une machine située à proximité du patient ; ils traversent la peau pour atteindre la tumeur ;
- dans la curiethérapie, des sources radioactives sont implantées directement à l'intérieur du corps de la personne malade.
Il existe une troisième modalité de radiothérapie, la radiothérapie métabolique. Elle consiste à administrer, par voie orale (boisson ou capsule) ou par injection intraveineuse, une substance radioactive, qui se fixe préférentiellement sur les cellules cancéreuses pour les détruire.
Le paragraphe II du présent article prévoit de mettre en place une expérimentation , d'une durée de quatre ans, pour améliorer le parcours de soins et la prise en charge des personnes atteintes d' affections cancéreuses traitées par radiothérapie externe et relevant d'une ALD. La liste des affections concernées sera fixée par arrêté, l'étude d'impact précisant que le Gouvernement envisage d'y inscrire les cancers du sein et de la prostate .
L'expérimentation pourra déroger aux règles de financement de droit commun des établissements de santé et des médecins, y compris celles fixées par la convention avec l'assurance maladie.
Un décret en Conseil d'Etat précisera les modalités de mise en oeuvre de l'expérimentation.
Une évaluation sera réalisée au terme de l'expérimentation et transmise au Parlement.
Selon l'étude d'impact, l'objectif du Gouvernement consiste à élaborer un modèle de financement intégré, incitatif aux bonnes pratiques et forfaitaire pour limiter le caractère inflationniste des dépenses.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté dix amendements, dont la plupart sont rédactionnels.
En ce qui concerne l'expérimentation relative à l'IRC :
- deux amendements élargissent le champ des dispositions législatives auxquelles elle pourra déroger : cela inclura les modalités de financement des établissements de soins de suite et de réadaptation et ceux de psychiatrie, ainsi que les relations conventionnelles avec les officines de pharmacie ;
- à l'initiative du Gouvernement, l'Assemblée a en outre étendu le champ de l'article afin de permettre d' expérimenter des parcours de soins adaptés à la dialyse à domicile avec l'intervention de prestataires de services . Sur le modèle de l'organisation du traitement du cancer, le prestataire de service assurerait les prestations techniques et la mise à disposition du matériel nécessaire à la dialyse péritonéale. Pour permettre une dispensation directe des dialysats 58 ( * ) par le prestataire de service, il est prévu de pouvoir déroger aux règles de dispensation des produits de santé, sur le modèle de l'oxygénothérapie, et sous la responsabilité d'un pharmacien inscrit à l'Ordre ;
- à l'initiative du Gouvernement, les prestataires de service à domicile pourront plus largement participer à l'expérimentation. Cet amendement corrige aussi un oubli, en prévoyant que l'assurance maladie sera partie prenante de la convention de mise en oeuvre.
Enfin, pour les deux expérimentations, il est prévu que le rapport d'évaluation des projets pilotes sera transmis au Parlement avant le 30 septembre 2016.
III - La position de la commission
En France, les études épidémiologiques évaluent à 10 % la prévalence des adultes répondant aux critères de définition de la maladie rénale chronique. Le nombre de personnes atteintes peut donc être estimé à près de 3 millions. Or, la prise en charge de ces malades demande de recourir à de nombreux professionnels aux statuts différents (libéraux, hospitaliers, en secteur médico-social...). Au-delà de l'amélioration du financement du parcours de santé du patient, l'intérêt de l'expérimentation réside dans la coordination du dispositif et la possibilité de désigner un promoteur de projet chargé de la répartition de l'ensemble des crédits . Cette solution avait été proposée dans le rapport de la Mecss du Sénat sur le financement des établissements de santé 59 ( * ) .
Selon l'étude d'impact, l'expérimentation relative au traitement du cancer par radiothérapie se justifie notamment par une augmentation importante des dépenses concernées (820 millions d'euros en 2012, en progression d'environ 7 % par rapport à 2011) dans un contexte global de stabilité du nombre de patients et de traitements, par des modalités de financement hétérogènes selon le secteur d'activité (par exemple, le modèle est fondé sur la séance dans le secteur public et sur la dose totale d'irradiation dans le privé libéral) et par de fortes évolutions dans l'activité elle-même de radiothérapie (nouveaux protocoles de soins, évolutions des techniques...). L'expérimentation vise dans ce cadre à construire un modèle de financement qui ne soit fondé ni sur la séance ni sur la dose mais comprenant tous les paramètres du traitement, en prenant en compte l'évolution des techniques, la qualité et la sécurité.
A l'initiative de votre rapporteur général, la commission a adopté trois amendements de précision et vous demande en conséquence d'adopter cet article ainsi modifié.
Article additionnel après l'article 34 (art. L. 6122-15 du code de la santé publique) - Plateaux d'imagerie médicale mutualisés
Objet : Cet article additionnel propose de mettre en oeuvre une expérimentation pour créer des plateaux d'imagerie médicale mutualisés.
La loi dite « Fourcade » du 10 août 2011 a permis d'insérer dans le code de la sécurité sociale la possibilité pour les agences régionales de santé d'autoriser à titre expérimental la création de plateaux d'imagerie médicale mutualisés entre plusieurs acteurs.
L'expérimentation n'a jamais été mise en oeuvre alors que les questions d'imagerie médicale sont de plus en plus difficiles à gérer pour les établissements publics de santé, notamment en termes de recrutement de professionnels.
A l'initiative de votre rapporteur général, la commission a adopté un amendement proposant au Gouvernement de retravailler cette question en supprimant la date limite de l'expérimentation qui était le 10 août 2013, en fixant sa durée à quatre ans (la Constitution exige qu'une expérimentation ait un objet et une durée limités) et en précisant que le projet doit inclure au moins un établissement public.
La commission vous demande d'adopter cet article additionnel dans la rédaction qu'elle vous soumet.
Article 35 (art. L. 174-1-2 [nouveau] du code de la sécurité sociale ; art. L. 1435-9 du code de la santé publique) - Fongibilité des crédits entre les soins de suite et de réadaptation, la psychiatrie et le Fonds d'intervention régional
Objet : Cet article a pour objet d'augmenter la souplesse de gestion des agences régionales de santé en leur permettant de transférer des crédits entre les enveloppes destinées aux soins de suite et de réadaptation (SSR), à la psychiatrie et au Fonds d'intervention régional (FIR), dans la limite de 1 % du montant des dotations.
I - Le dispositif proposé
Au sein de l'Ondam, l'Etat définit chaque année un « objectif des dépenses d'assurance maladie » ( Odam ) destiné principalement à financer les établissements publics et privés à but non lucratif pour leurs activités de soins de suite et de réadaptation (SSR) et pour celles de psychiatrie . L'Odam finance également les unités de soins de longue durée (USLD) 60 ( * ) .
Pour 2013, l'Odam s'élève à 16,3 milliards d'euros, dont 6 milliards pour les SSR, 8,9 milliards pour la psychiatrie et 1 milliard pour les USLD. Une très grande majorité de l'Odam (14,9 milliards en 2013) est répartie en dotations régionales .
Le paragraphe I du présent article prévoit que l'ARS peut transférer une part de cette dotation régionale vers le FIR, et inversement. Ces transferts ne pourront dépasser un seuil fixé par arrêté, dans la limite de 1 % des dotations régionales concernées.
Le FIR est financé par des dotations de l'assurance maladie, de l'Etat et de la CNSA. Le paragraphe II du présent article prévoit que la dotation de l'assurance maladie peut être révisée en cours d'année pour tenir compte des éventuels transferts décidés par les ARS entre les dotations régionales de l'Odam et le FIR.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté deux amendements rédactionnels.
III - La position de la commission
La mission d'évaluation et de contrôle de la sécurité sociale du Sénat a entamé des travaux sur l'évaluation de la mise en place des ARS, qui sont conduits par Jacky Le Menn et Alain Milon. Lors des auditions, la question de l'autonomie financière des agences a souvent été soulevée. Il s'agit notamment de trouver un équilibre entre politique nationale de santé et nécessaire adaptation aux spécificités du territoire.
La fongibilité des crédits entre les enveloppes SSR et psychiatrie et le FIR contribue à augmenter l'autonomie des ARS, de manière encadrée, et permet surtout à celles-ci de conserver dans la région des enveloppes qu'elles n'auraient pu utiliser en raison des cloisonnements administratifs : ainsi, quand des transformations de capacités sont décidées localement, à coût budgétaire nul, voire positif, l'ARS est aujourd'hui obligée de passer par une procédure nationale d'autorisation lourde et peu efficace. Cet article va donc dans le bon sens en allégeant ces procédures.
A l'initiative de votre rapporteur général, la commission a adopté deux amendements :
- le premier supprime le plafond de 1 % , inutile du fait de la fixation d'un plafond par arrêté et qui peut se révéler contre-productif dans les « petites » régions qui atteindraient rapidement les 1 % ;
- le second complète le dispositif proposé en permettant la fongibilité des enveloppes SSR et psychiatrie de et vers le FIR, y compris pour les établissements privés à but lucratif . L'objectif quantifié national (OQN) relatif aux activités de psychiatrie et de SSR exercées par les établissements de santé privés à but lucratif s'élève à 2,7 milliards d'euros en 2013, dont 2 milliards au titre des activités de SSR et 661 millions au titre de celles de psychiatrie.
La commission vous demande d'adopter cet article ainsi modifié.
Article additionnel après l'article 35 (article 48 de la loi n° 2012-1404 du 17 décembre 2012 de financement de la sécurité sociale pour 2013) - Fongibilité des crédits pour l'expérimentation sur le parcours de santé des personnes âgées en risque de perte d'autonomie
Objet : Cet article additionnel propose de déroger exceptionnellement à la fongibilité asymétrique des crédits du FIR pour la mise en oeuvre de l'expérimentation sur le parcours de santé des personnes âgées en risque de perte d'autonomie (Paerpa).
L'article L. 1435-9 du code de la santé publique prévoit que les crédits du Fonds d'intervention régional (FIR) destinés au financement de la perte d'autonomie ou aux prises en charge et accompagnements des personnes âgées dépendantes ne peuvent pas être affectés au financement d'activités de soins. Cependant, les ARS ont besoin de souplesse dans la gestion des crédits pour l'expérimentation Paerpa décidée par la loi de financement pour 2013.
A l'initiative de votre rapporteur général, la commission a adopté un amendement pour accorder cette dérogation qui se justifie notamment par le fait que cette expérimentation vise justement à décloisonner les prises en charge médico-sociale et sanitaire.
La commission vous demande d'adopter cet article additionnel dans la rédaction qu'elle vous soumet .
Article 36 (art. L. 162-22-14, L. 162-22-15, L. 174-2, L. 174-2-2, L. 174-9-1, L. 174-12, L. 174-15-1 et L. 175-2 [nouveau] du code de la sécurité sociale ; art. L. 6416-4 du code de la santé publique ; article 14 de la loi n° 94-628 du 25 juillet 1994 relative à l'organisation du temps de travail, aux recrutements et aux mutations dans la fonction publique ; article 33 de la loi n° 2003-1199 du 18 décembre 2003 de financement de la sécurité sociale pour 2004) - Report de la facturation individuelle dans les hôpitaux et répartition des charges hospitalières entre les régimes d'assurance maladie
Objet : Cet article vise à reporter, de 2016 à 2018, la facturation individuelle dans les hôpitaux pour les prestations liées aux séjours. Il vise également à répartir les charges hospitalières entre les différents régimes d'assurance maladie selon les chiffres du PMSI.
I - Le dispositif proposé
La répartition des charges hospitalières entre régimes d'assurance maladie
Dans son rapport 2013 sur la certification des comptes de la sécurité sociale, la Cour des comptes a mis en avant plusieurs difficultés relatives à la répartition entre les régimes d'assurance maladie des dépenses liées à l'hospitalisation de leurs assurés.
|
Extrait du rapport de la Cour des comptes sur la
certification
56. Deux commissions nationales, au sein desquelles sont représentés l'ensemble des régimes de base d'assurance maladie, répartissent les dotations hospitalières et médico-sociales entre ces régimes. La fiabilité de cette répartition est tributaire des modalités d'intégration et de consolidation non seulement des données comptables des caisses pivot chargées des versements, mais aussi des remontées d'information nécessaires à la répartition de ces charges. De fait, elle est imparfaitement assurée, s'agissant tout particulièrement des dotations hospitalières. 57. Le défaut d'exhaustivité et de fiabilité des données relatives aux séjours valorisés dans les établissements hospitaliers induit une incertitude de portée générale sur la répartition des concours aux établissements hospitaliers entre les régimes d'assurance maladie . 58. En application des dispositions du code de la sécurité sociale, les concours aux EPS fixés par la voie d'arrêtés des ARS (financement des activités de MCOO en fonction de la tarification à l'activité, des Migac et des forfaits, voir § 22 supra ) sont répartis entre les régimes obligatoires de base d'assurance maladie et les risques « au prorata du nombre de journées d'hospitalisation prises en charge par chaque régime au titre de chaque risque, et corrigée par l'application de coefficients qui tiennent compte du coût des journées d'hospitalisation prises en charge ». Cette répartition est arrêtée par une commission nationale à partir de données relatives aux séjours valorisés par régime et par risque déclarées par les établissements hospitaliers dans le cadre d'une procédure spécifique, distincte de celle des déclarations d'activité de soins qui sont prises en compte dans le cadre des arrêtés « MCOO » des ARS. 59. Plusieurs facteurs induisent une incertitude de portée générale sur la répartition décidée par la commission : - contrairement aux dispositions réglementaires, aucun arrêté ne précise la nature, la périodicité et le mode de présentation des informations utilisées par la commission ; - les modalités de répartition appliquées par la commission ne sont pas strictement conformes aux textes applicables (lissages des données déclarées par les établissements de santé entre l'exercice en cours et celui qui l'a précédé) ; - surtout, les actions de contrôle prescrites par la Cnam à son réseau ne permettent pas de couvrir avec une efficacité suffisante les risques de non-exhaustivité des établissements déclarant des séjours valorisés, et de non-exhaustivité et d'inexactitude des séjours valorisés déclarés au regard des séjours réels. 60. De fait, l'augmentation du nombre d'établissements qui ne déclarent pas de séjours valorisés et l'incertitude croissante qui affecte l'exhaustivité et l'exactitude des séjours qui sont déclarés tendent à remettre en cause la pertinence des données sur lesquelles se fonde la commission et, ce faisant, la conformité de cette répartition aux droits et obligations de chacun des régimes. 61. Selon l'analyse de la Cour, la branche maladie du régime général supporte un excès de charges hospitalières au regard de la réalité de ses obligations . 62. Le rapprochement effectué par la Cour entre, d'une part, les données d'activité au titre de la médecine, la chirurgie, l'obstétrique et l'odontologie (MCOO) déclarées par les EPS sur la plateforme du programme de médicalisation des systèmes d'information (PMSI) en vue d'obtenir des dotations des ARS et, d'autre part, les données de séjours valorisés déclarés par les EPS au titre de la répartition des dotations hospitalières fait apparaître des écarts significatifs et inexpliqués. Si la répartition était effectuée sur la base des données d'activité déclarées par les EPS, l'enveloppe MCOO à la charge du régime général serait minorée de plus de 300 millions d'euros, et celle du RSI majorée de 250 millions d'euros, par rapport à celles résultant de la répartition effectuée par la commission . 63. Les incertitudes qui affectent la répartition des dotations hospitalières entre les régimes d'assurance maladie et les risques ont une incidence directe et significative sur la ventilation des résultats des régimes d'assurance maladie entre la branche maladie du régime général et les régimes financièrement intégrés à cette dernière (régime agricole notamment) d'une part et les autres régimes d'assurance maladie ainsi que la branche AT-MP du régime général d'autre part. 64. Les impacts potentiels sur le résultat du régime social des indépendants (RSI), qui constitue le principal régime non intégré financièrement à la branche maladie, sont neutralisés par l'affectation d'une contribution d'équilibre (la contribution sociale de solidarité à la charge des sociétés ou C3S). Cependant, cette neutralité ne s'applique qu'au RSI. En effet, la fraction de la C3S affectée à l'assurance maladie des travailleurs indépendants vient diminuer celle pouvant être attribuée in fine au fonds de solidarité vieillesse (FSV), dont l'essentiel des concours financiers va à la branche vieillesse du régime général. |
Le 6° du paragraphe I du présent article insère un article de principe dans le code de la sécurité sociale (article L. 175-2) : il prévoit que les sommes versées aux établissements de santé sont réparties entre les régimes d'assurance maladie en fonction des charges observées dans le PMSI.
Depuis la loi du 31 juillet 1991 portant réforme hospitalière, les établissements de santé doivent procéder à l'analyse de leur activité médicale et transmettre aux services de l'Etat et à l'assurance maladie les informations relatives à leurs moyens de fonctionnement, à leur activité et à leurs données sanitaires, démographiques et sociales. A cette fin, a été mis en oeuvre un système commun d'informations, le programme de médicalisation des systèmes d'information en médecine, chirurgie, obstétrique et odontologie (PMSI). Le PMSI a ensuite été étendu aux activités de SSR et de psychiatrie.
Par coordination, les 1° , 2° , 3° , 4° et 5° du même paragraphe suppriment les autres modes de répartition prévus aux articles L. 162-22-14, L. 162-22-15, L. 174-2, L. 174-12 et L. 174-15-1 du code de la sécurité sociale.
Selon l'étude d'impact du projet de loi de financement, cette modification, qui est globalement neutre pour l'ensemble de l'assurance maladie , aurait des conséquences sur chacun des régimes : elle diminuerait les dépenses de la Cnam de 205 millions d'euros en 2013 puis de 109 millions par an (conformément au paragraphe III du présent article, la première année de mise en oeuvre couvrirait aussi la régularisation de l'année n-1) et pèserait principalement sur les comptes du RSI à hauteur de 240 millions en 2013 et 130 millions les années suivantes. De ce fait, cette modification a in fine un impact sur les comptes du Fonds de solidarité vieillesse (FSV) puisque les comptes du RSI sont équilibrés par la contribution sociale de solidarité sur les sociétés (C3S), le solde de la C3S étant alors affecté au FSV.
La facturation individuelle des hôpitaux à l'assurance maladie
Selon le I de l'article 33 de la loi de financement pour 2004 (n° 2003-1199 du 18 décembre 2003), les prestations d'hospitalisation, les actes et consultations externes, ainsi que les spécialités pharmaceutiques et produits et prestations ne sont pas directement facturés à l'assurance maladie par les établissements de santé publics et privés à but non lucratif.
Ils transmettent tous les mois à l'agence régionale de santé leurs données d'activité. Celle-ci procède, pour chaque établissement, à la valorisation de l'activité, pour la part prise en charge par les régimes obligatoires d'assurance maladie, par application des tarifs des prestations. L'ARS arrête alors le montant ainsi calculé et le notifie à l'établissement et à l'assurance maladie qui assure le versement des sommes dues selon un calendrier fixé par arrêté (25 % le 15 du mois suivant le mois considéré, 45 % le 20 et le solde le 5 du troisième mois suivant). L'ensemble des données sont également transmises à l'Agence technique d'information sur l'hospitalisation (Atih) via le PMSI.
La facturation des prestations à l'assurance maladie est donc indirecte et globalisée . Cette procédure dérogatoire devait dans un premier temps s'appliquer uniquement pour 2005, puis elle a été régulièrement prorogée dans plusieurs lois de financement : jusqu'au 31 décembre 2008 par la loi de financement pour 2008, jusqu'au 1 er juillet 2011 par celle pour 2009, enfin jusqu'au 1 er janvier 2013 par celle pour 2011...
Face aux lourdeurs administratives et pour sortir des incertitudes juridiques permanentes liées à un renouvellement pour une période transitoire, une expérimentation a été prévue par la loi de financement pour 2009 avec des établissements volontaires. Cette expérimentation a elle-même démarré avec beaucoup de retard puisque le processus a dû être relancé au début de 2010, plus d'un an après l'adoption de la loi, et a alors été renommé projet Fides (facturation individuelle des établissements de santé).
L'année 2010 n'a été consacrée qu'à la préparation des travaux, durant laquelle cinquante-cinq établissements volontaires ont été retenus, la « pré-production » ne commençant effectivement qu'en avril 2011 et de manière très progressive. Surtout, l'expérimentation ne portait que sur les actes et consultations externes, soit environ 10 % de l'activité hospitalière, à l'exception d'un établissement qui a commencé par travailler sur les séjours (GHS).
Dans ces conditions, la loi de financement pour 2013 a, à nouveau, prévu un report de la mise en oeuvre de la réforme adoptée initialement en 2004 : l'entrée en vigueur de la facturation individuelle a alors été décalée du 1 er janvier 2013 au 1 er mars 2016, mais le processus peut être progressif en fonction de la catégorie d'établissements et selon qu'il s'agit des actes et consultations externes ou des autres prestations hospitalières (GHS et médicaments).
Le 1° du paragraphe II du présent article proroge le passage à la facturation individuelle : il est certes toujours prévu au 1 er mars 2016 pour les actes et consultations externes mais d'ores et déjà repoussé au 1 er mars 2018 pour les autres prestations .
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté cinq amendements, dont trois de coordination au titre de la répartition des charges hospitalières entre les régimes d'assurance maladie et deux qui sont rédactionnels ou visent à corriger une erreur de référence.
III - La position de la commission
Votre rapporteur général, qui a soutenu le lancement de l'expérimentation Fides, prend acte des difficultés - réelles - que la facturation « au fil de l'eau » entraîne pour les établissements de santé. Cette expérimentation est aujourd'hui à l'oeuvre et présente de premiers résultats positifs en ce qui concerne les actes et consultations externes. Précipiter le mouvement sur les GHS risquerait d'être plus contre-productif qu'utile au regard des objectifs poursuivis de lisibilité, de transparence et d'évaluation fine des parcours de soins des patients. Il est au contraire nécessaire de susciter l'adhésion de la communauté hospitalière au moment où se met parallèlement en place la certification des comptes et se développe la comptabilité analytique.
Dans ces conditions, il semble raisonnable à ce stade de décaler l'entrée en vigueur de ces nouvelles modalités de facturation à 2018 pour les séjours.
La commission vous demande d'adopter cet article sans modification.
Article additionnel avant l'article 37 (art. L. 161-37, L. 161-39, L. 162-12-15, L. 162-16-4, L. 162-17-6, L. 162-17-7, L. 165-2 et L. 861-3 du code de la sécurité sociale) - Remplacement du SMR et de l'ASMR par un indice synthétique unique
Objet : Cet article additionnel propose de remplacer les notions de service médical rendu (SMR) et d'amélioration du service médical rendu (ASMR) utilisées dans la procédure de fixation du prix et de prise en charge des médicaments par un indice synthétique unique, l'intérêt thérapeutique relatif (ITR).
Après son autorisation de mise sur le marché, l'inscription au remboursement d'un médicament et son taux de prise en charge par l'assurance maladie sont déterminés par le service médical rendu (SMR) et par l'amélioration du service médical rendu (ASMR).
Le SMR prend en compte la gravité de la pathologie pour laquelle le médicament est indiqué et les données propres au médicament lui-même dans une indication donnée. Il répond à la question : le médicament a-t-il suffisamment d'intérêt pour être pris en charge par la solidarité nationale ? Il existe quatre niveaux de SMR : insuffisant (IV), alors le médicament n'est pas remboursé ; faible (III) : remboursement à 15 % ; modéré (II) : remboursement à 30 % ; important (I) : remboursement à 65 %.
L' ASMR correspond au progrès thérapeutique apporté par un médicament. Elle répond à la question : le médicament apporte-t-il un progrès par rapport aux traitements disponibles ? Si oui, à quelle hauteur ? Il existe cinq niveaux et, s'il n'y a pas d'AMSR (niveau V), le médicament est remboursé à la condition qu'il apporte une économie.
La fixation du prix des médicaments tient compte « principalement » de l'ASMR, mais aussi des prix des médicaments à même visée thérapeutique ou des volumes de ventes prévus.
L'inscription sur la liste des produits remboursables et la fixation du taux de remboursement est uniquement liée au SMR.
Cette procédure complexe a été critiquée à maintes reprises, notamment dans des rapports du Sénat, et la Haute Autorité de santé a proposé de remplacer ces deux notions par une seule, plus simple, « l'intérêt thérapeutique relatif » (ITR) . Cet indice synthétique éviterait en outre d'inscrire au remboursement des médicaments dont l'ASMR est nulle.
A l'initiative de votre rapporteur général, la commission a adopté un amendement pour mettre en place cette réforme en prévoyant qu'elle entrerait en vigueur le 1 er janvier 2015 pour permettre aux différentes mesures d'application de se mettre en place en toute transparence. Au-delà des seuls médicaments, elle est destinée à s'appliquer de manière spécifique aux autres produits de santé ainsi qu'aux actes et prestations.
La commission vous demande d'adopter cet article additionnel dans la rédaction qu'elle vous soumet.
Article 37 - Expérimentation de la délivrance de certains antibiotiques à l'unité
Objet : Cet article a pour objet de mettre en place une expérimentation visant à délivrer en pharmacie certains médicaments antibiotiques à l'unité.
I - Le dispositif proposé
Cet article permet, à titre expérimental pour une durée de quatre ans, la délivrance à l'unité de certains médicaments de la classe des antibiotiques en pharmacie, lorsque leur forme pharmaceutique le permet.
Un décret déterminera les modalités de mise en oeuvre de cette expérimentation : officines y participant, modalités de délivrance, de conditionnement, d'étiquetage et de traçabilité, règles de fixation du prix, de prise en charge par l'assurance maladie et de facturation.
Ce décret prévoira également les modalités d'évaluation de l'expérimentation.
Le Gouvernement présentera un rapport d'évaluation au plus tard le 31 juillet 2017.
Selon l'étude d'impact du projet de loi de financement, seront concernés certains antibiotiques dits « critiques » en termes de résistance et uniquement ceux sous forme orale unitaire sèche (comprimés, gélules, sachets...). En 2011, les dépenses remboursées par l'assurance maladie se sont élevées à 665 millions d'euros au titre de l'ensemble des antibiotiques et l'étude d'impact estime l'économie permise par l'expérimentation à 1 million chaque année pour 200 pharmacies.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté huit amendements :
- elle a réduit de quatre à trois ans la durée de l'expérimentation ;
- elle a ajouté que le décret mettant en oeuvre l'expérimentation définira aussi les modalités d'engagement de la responsabilité des différents acteurs de la filière pharmaceutique, ainsi que celles liées à l'information des assurés ;
- elle a prévu la consultation des professionnels concernés ;
- elle a précisé que l'évaluation portera aussi sur l'impact de l'expérimentation sur l'organisation de la filière pharmaceutique.
III - La position de la commission
La délivrance de médicaments à l'unité existe dans plusieurs pays occidentaux, mais aussi en France de manière très ciblée (stupéfiants en pharmacie ou les médicaments de manière plus large dans les établissements de santé et certains Ehpad).
Par ailleurs, on constate que beaucoup de médicaments sont gaspillés, en restant stockés dans les armoires à pharmacie. En outre, la surconsommation de médicaments pose des problèmes sanitaires, notamment de résistance, et environnementaux.
Cette expérimentation présente donc un intérêt pour évaluer les avantages médico-économiques de la délivrance à l'unité. Pour autant, les conditions de sa mise en oeuvre, notamment en ce qui concerne la traçabilité (numéro de lot...) ou la conservation des produits et l'information des patients, devront être fixées avec attention.
A l'initiative de votre rapporteur général, la commission a adopté un amendement de précision et vous demande en conséquence d'adopter cet article ainsi modifié.
Article 38 (art. L. 5121-1, L. 5121-10-2, L. 5121-20 et L. 5125-23-2 [nouveau] du code de la santé publique ; art. L. 162-16 du code de la sécurité sociale) - Diffusion des médicaments biosimilaires
Objet : Cet article a pour objet de promouvoir la diffusion des médicaments biologiques similaires.
I - Le dispositif proposé
• Les médicaments biologiques et les
médicaments biosimilaires
Selon l'ANSM, un médicament biologique est une substance qui est produite à partir d'une cellule ou d'un organisme vivant ou dérivée de ceux-ci. Il s'agit par exemple, des vaccins, des facteurs de croissance ou des médicaments dérivés du sang.
Un médicament « biosimilaire », concept développé en Europe à partir des années 2000 et régi par une réglementation spécifique depuis 2004, est un médicament biologique qui est développé pour être similaire à un médicament biologique existant (le « médicament de référence ») lorsque son brevet est tombé dans le domaine public. Les biosimilaires sont à distinguer des génériques, qui ont des structures chimiques plus simples et sont considérés comme identiques à leur médicament de référence. Le principe actif d'un biosimilaire et celui de son médicament de référence sont essentiellement la même substance biologique, bien qu'il puisse y avoir des différences mineures en raison de leur nature complexe et leurs méthodes de production. Tout comme le médicament de référence, le biosimilaire présente un certain degré de variabilité naturelle . La procédure d'approbation qui dépend uniquement de l'Agence européenne des médicaments (EMA) vise notamment à prouver que sa variabilité et les éventuelles différences qu'il présente par rapport à son médicament de référence n'en affectent ni la sécurité ni l'efficacité.
L'EMA a autorisé 14 biosimilaires depuis 2006 au titre de cinq substances actives (époétine alpha, époétine zéta, filgrastim, infliximab et somatropine). Il s'agit principalement de médicaments qui stimulent la croissance des globules rouges ou blancs dans la moelle osseuse ou d' hormones ou facteurs de croissance .
La production des médicaments biologiques est complexe car elle s'appuie sur des cellules ou des organismes vivants. En raison de la variabilité biologique de ces sources de production, certaines différences de fabrication peuvent impacter les propriétés cliniques des produits issus de ces processus. Les produits de référence n'étant pas identiques aux produits biosimilaires, le principe de substitution, valable pour les médicaments chimiques, ne peut donc s'appliquer automatiquement aux médicaments biosimilaires.
En lien avec la directive 2001-83-CE du 6 novembre 2001 instituant un code communautaire relatif aux médicaments à usage humain, l'article L. 5121-1 du code de la santé publique définit d'ores et déjà le médicament biologique similaire comme étant « tout médicament biologique de même composition qualitative et quantitative en substance active et de même forme pharmaceutique qu'un médicament biologique de référence », mais qui ne peut être regardé comme générique « en raison de différences liées notamment à la variabilité de la matière première ou aux procédés de fabrication », ce qui nécessite que soient produites « des données précliniques et cliniques supplémentaires ».
• Le dispositif proposé pour
développer la diffusion des biosimilaires
Les ventes des médicaments biologiques de référence et de leurs biosimilaires atteignaient 370 millions d'euros en 2012, dont 60 millions pour les biosimilaires, mais le marché total des médicaments biologiques s'élevait à 860 millions. Les biosimilaires sont en moyenne 30 % moins chers que les produits de référence, mais ne représentaient en valeur que 9,4 % du marché ciblé en 2010. Les ventes des biosimilaires ont été multipliées par onze entre 2008 et 2012 (5 millions seulement en 2008).
Dans des rapports d'expertise publiés en juillet 2011 et septembre 2013 61 ( * ) , l'ANSM met en avant une nouvelle génération de médicaments biosimilaires, par exemple les anticorps mononucléaux, protéines produites par certains types de globules blancs et qui reconnaissent de façon spécifique des cibles appelées antigènes (microbes, toxines), dont les brevets doivent tomber dans le domaine public dans les prochaines années.
Le présent article vise à mettre en place une procédure sécurisée permettant de diffuser plus largement qu'aujourd'hui les médicaments biosimilaires .
Le b) du 1° du paragraphe I renforce la définition des médicaments biologiques de référence, en précisant qu'ils ne peuvent être qualifiés ainsi que si le dossier comporte « l'ensemble des données nécessaires et suffisantes à elles seules à leur évaluation ».
Il crée également la notion de « groupe biologique similaire », regroupement d'un médicament biologique de référence et de ses biosimilaires. Ces groupes seront regroupés au sein d'un répertoire.
A l'article L. 5121-10-2 du code de la santé publique qui concerne les modalités d'autorisation de mise sur le marché et de commercialisation des biosimilaires, il est ajouté que le directeur général de l'ANSM procède à l'inscription du biosimilaire dans le répertoire idoine au terme d'un délai de soixante jours après avoir informé le titulaire de l'AMM du médicament biologique de référence de la délivrance de l'AMM du biosimiliaire ( 2° du I). Un décret en Conseil d'Etat fixera les modalités de mise en oeuvre de cette procédure d'inscription ( 3° du I).
Le 4° du paragraphe I insère un nouvel article L. 5125-23-2 dans le code de la santé publique et met ainsi en place une procédure adaptée de substitution par le pharmacien d'un médicament biologique par l'un de ses biosimilaires. Le pharmacien ne pourra procéder à cette substitution que dans un cadre précisément défini. Par exemple, la substitution ne pourra être réalisée qu' en initiation de traitement ou afin de permettre la continuité d'un traitement déjà initié avec le même biosimilaire. Le prescripteur pourra exclure la possibilité de substitution. En cas de substitution, le pharmacien inscrit le nom du biosimilaire sur l'ordonnance et informe le prescripteur. Le pharmacien doit assurer la dispensation du même médicament biologique, de référence ou biosimilaire, lors d'un renouvellement ou d'une poursuite de traitement prévue dans une nouvelle ordonnance.
Un décret en Conseil d'Etat fixera les modalités d'application de cette procédure de substitution.
Enfin le paragraphe II du présent article élargit aux biosimilaires l'article L. 162-16 du code de la sécurité sociale qui prévoit que la substitution ne doit pas entraîner une dépense supplémentaire pour l'assurance maladie supérieure à la dépense qu'aurait entraînée la délivrance de la spécialité générique la plus chère du même groupe.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté cinq amendements. Elle a notamment substitué l'expression « liste de référence » à celle de « répertoire » pour éviter toute confusion avec le répertoire des génériques. Elle a également prévu qu'un décret en Conseil d'Etat déterminerait le contenu de la liste de référence des groupes biologiques similaires.
Elle a également inséré un nouvel article L. 5125-23-1-1 dans le code de la sécurité sociale pour préciser le rôle du médecin dans la prescription des biosimilaires :
- en initiation de traitement, il devra inscrire sur l'ordonnance « initiation de traitement » ;
- lors du renouvellement, il prescrit le même médicament biologique et inscrit sur l'ordonnance la mention « non substituable, en continuité de traitement ».
III - La position de la commission
A l'initiative de votre rapporteur général, votre commission avait déposé il y a un an, lors de l'examen du projet de loi de financement de la sécurité sociale pour 2013, un amendement visant à créer un cadre juridique sécurisé pour permettre la substitution d'un médicament biologique par un biosimilaire.
Votre rapporteur général se félicite par conséquent que le Gouvernement ait repris cette initiative à son compte . Il est indéniable que la part des médicaments biologiques va aller croissante alors que celle des médicaments chimiques va régresser. Diffuser au mieux les biosimilaires relève donc à la fois d'un objectif de santé publique pour faciliter l'accès aux traitements du plus grand nombre de patients et d'un objectif de maîtrise des finances publiques.
La rédaction proposée s'inspire naturellement de la procédure qui existe pour les médicaments génériques mais elle prend utilement en compte les spécificités des biosimilaires, qui ne peuvent pas être assimilés à des génériques. Certes, votre rapporteur général est conscient que substituer un médicament par un autre au moment de sa délivrance n'est pas la procédure idéale - même si elle a également montré son efficacité - car elle suscite presque nécessairement une perte de confiance de la part des patients 62 ( * ) .
Pour autant, la seule substitution ne saurait suffire. Agir le plus en amont possible, dès la prescription, est essentiel . Cet aspect est d'autant plus important pour les médicaments biologiques qui sont très souvent initiés en établissement de santé. D'ailleurs, l'étude d'impact du projet de loi de financement précise bien qu'inciter à la prescription constitue le premier axe de travail pour promouvoir les biosimilaires et le Gouvernement entend utiliser d'autres leviers que le seul niveau législatif.
Lors de sa réunion du 5 juillet 2013, le Conseil stratégique des industries de santé (CSIS) a approuvé un rapport « Industries et technologies de santé » qui prévoit de constituer un groupe de travail autour des biosimilaires et d'établir un cadre juridique clair tenant compte des spécificités de ces médicaments. Ce groupe de travail permettra de définir les modalités d'application du présent article.
A l'initiative de votre rapporteur général, la commission a adopté quatre amendements pour préciser les modalités d'inscription sur la liste de référence, permettre explicitement au primo-prescripteur de prescrire un biosimilaire, supprimer la nécessité de la mention manuscrite « non substituable » sur l'ordonnance, prévoir l'insertion des informations pertinentes dans le dossier pharmaceutique et dans les logiciels d'aide à la prescription.
La commission vous demande d'adopter cet article ainsi modifié.
Article 39 (art. L. 162-16-5-1 et L. 162-16-5-2 [nouveau] du code de la sécurité sociale) - Prise en charge des médicaments ayant bénéficié d'une autorisation temporaire d'utilisation (ATU)
Objet : Cet article a pour objet de généraliser une expérimentation lancée par la loi de 2011 relative au renforcement de la sécurité sanitaire des médicaments et qui permet de délivrer et de faire prendre en charge par l'assurance maladie certains médicaments ayant bénéficié d'une autorisation temporaire d'utilisation (ATU).
I - Le dispositif proposé
• L'autorisation temporaire d'utilisation
(ATU) et l'expérimentation de la loi de 2011
Pour être commercialisé, un médicament doit avoir obtenu une autorisation de mise sur le marché (AMM), permettant d'évaluer le produit selon des critères scientifiques de qualité, de sécurité et d'efficacité. Face à la nécessaire durée de l'expertise préalable à l'AMM, l'article L. 5121-12 du code de la santé publique permet à l'Agence nationale de sécurité sanitaire du médicament et des produits de santé (ANSM) d'accorder à titre exceptionnel une autorisation temporaire d'utilisation (ATU) pour les médicaments n'ayant pas encore d'AMM, destinés à traiter des maladies rares ou graves, en l'absence de traitement approprié et lorsque la mise en oeuvre du traitement ne peut être différé. Il s'agit ainsi, dans un cadre prudentiel resserré mais le plus tôt possible , de mettre à la disposition du patient un nouveau médicament seul à même de traiter sa pathologie .
Depuis sa mise en place en 1994, le dispositif de l'ATU a concerné plusieurs centaines de spécialités pharmaceutiques. En pratique, il existe des ATU dites « nominatives », qui ne concernent qu'un seul malade, et les ATU dites « de cohorte », qui concernent un groupe de patients. En 2010, plus de 240 médicaments ont ainsi été mis à disposition des patients par l'ANSM et environ 15 000 d'entre eux ont été traités dans le cadre d'ATU nominatives.
L'article 24 de la loi n° 2011-2012 du 29 décembre 2011 relative au renforcement de la sécurité sanitaire du médicament et des dispositifs médicaux a mis en place un dispositif expérimental pour améliorer la période de transition entre l'ATU et l'AMM. Valable jusqu'au 31 décembre 2013, cette expérimentation permet de continuer la délivrance et la prise en charge des médicaments qui ont obtenu une ATU puis une AMM avant qu'ils ne soient inscrits au remboursement de l'assurance maladie , mais pour une période maximale de sept mois. Il s'agissait à la fois d'éviter les ruptures de traitement, évidemment préjudiciables pour les patients, mais aussi de permettre l'accès au médicament, pendant cette période, à de nouveaux patients.
Conformément à l'article 24 de la loi de 2011, le Gouvernement a transmis un rapport d'évaluation de cette expérimentation. Il en ressort que plus de 14 500 patients ont été pris en charge à ce titre pour un peu plus de dix médicaments et un total de dépenses de 60 millions d'euros . 85 % des dépenses se sont concentrées sur trois médicaments (en lien avec le traitement de cancers pour deux d'entre eux et avec celui de l'hépatite pour l'un). Le nombre de patients (de 1 à 4 274) et le coût moyen de prise en charge (de 9,35 euros jusqu'à 1 110,43 euros) varient très fortement selon les médicaments.
Le rapport d'évaluation a permis de soulever certaines difficultés de mise en oeuvre :
- la loi de 2011 fixait un délai maximum de sept mois qui correspondait à un mois laissé au laboratoire pour déposer la demande de prise en charge par l'assurance maladie et au délai réglementaire de six mois inscrit dans la directive européenne 63 ( * ) pour instruire cette demande. Or, le délai de sept mois se révèle insuffisant car, en moyenne, les médicaments sont pris en charge au bout de douze mois ;
- dans le cadre de l'expérimentation, le prix du médicament est fixé librement par le laboratoire jusqu'à la décision du Comité économique des produits de santé (Ceps) et ce coût est entièrement pris en charge par l'assurance maladie sans qu'il soit possible de procéder à une régularisation ex-post en cas de décalage important entre les deux prix. D'ailleurs, le rapport souligne les difficultés que cela a pu entraîner dans les négociations que le Ceps mène avec le laboratoire pour fixer le prix, celui défini dans le cadre de l'ATU servant nécessairement de référence, au moins pour le laboratoire ;
- la rédaction de l'article 24 de la loi de 2011 fixe comme condition d'entrée dans le processus dérogatoire de prise en charge le fait que le médicament ait obtenu une ATU avant son AMM. Or, il arrive que l'indication thérapeutique de l'AMM soit plus large que celle de l'ATU. De ce fait, alors que l'objectif principal de l'expérimentation était d'éviter les ruptures de prise en charge, elle a été de fait élargie à des patients qui n'auraient pas été concernés par une ATU. Cette dérive a évidemment un coût pour l'assurance maladie, en raison des modalités précitées de fixation du prix, et alors même que la plupart des médicaments n'ont finalement reçu de la part de la commission de transparence qu'une amélioration de service médical rendu (ASMR) modérée ou mineure. D'ailleurs, l'étude d'impact souligne que certains laboratoires ont demandé des ATU nominatives peu de temps avant l'octroi de l'AMM afin de pouvoir bénéficier plusieurs mois avant la date habituelle d'une prise en charge par la collectivité.
• Le dispositif proposé pour prendre
en charge les médicaments ayant bénéficié d'une ATU
mais pas encore remboursés par l'assurance maladie
Le 2° du paragraphe I du présent article insère un nouvel article L. 162-16-5-2 dans le code de la sécurité sociale déterminant les dispositions pérennes destinées à succéder à l'expérimentation de l'article 24 de la loi de 2011.
Ainsi, un médicament qui, préalablement à son AMM, a bénéficié d'une ATU pourra, à compter de la fin de l'ATU, être délivré et pris en charge par l'assurance maladie.
Ne seront pris en charge, en l'absence d'alternative, que les médicaments utilisés au titre des indications thérapeutiques qui avaient ouvert droit à l'ATU, ou de celles « qui font l'objet d'une extension de l'AMM en cours d'évaluation ». Afin de permettre le prolongement de certains traitements, un médicament pourra continuer d'être pris en charge lorsque le traitement a été initié par ATU dans une indication non mentionnée dans l'AMM sous réserve que l'évaluation de cette indication n'ait pas été défavorable.
La prise en charge ne sera plus limitée à sept mois ; elle durera jusqu'à ce qu'une décision soit prise pour inscrire le médicament sur la liste des produits remboursables ou jusqu'à ce qu'un tarif de responsabilité soit fixé. Pour autant, le laboratoire devra déposer une demande d'inscription sur la liste de produits remboursables dans le mois suivant l'obtention de l'AMM.
Enfin, le 1° de ce paragraphe étend le dispositif de l'article L. 162-16-5-1 du même code à ce nouveau dispositif de prise en charge. Cet article prévoit déjà que les laboratoires déclarent au Ceps les montants demandés aux établissements pour les médicaments sous ATU, dont le prix est libre, et reversent à l'Urssaf la différence entre le chiffre d'affaires facturé à ce titre aux établissements et celui qui aurait résulté de l'application du prix fixé finalement par le Ceps. Ce mécanisme, ici élargi aux médicaments « post-ATU », permet de réguler a posteriori les finances de l'assurance maladie.
Le b) du 1° de ce paragraphe prévoit également que les laboratoires devront dorénavant reverser la totalité de cette différence, tant pour la phase ATU que pour celle « post-ATU », alors que le Ceps pouvait jusqu'alors demander le reversement de « tout ou partie » de celle-ci.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté deux amendements.
A l'initiative de Christian Paul, elle a élargi le champ de la prise en charge, sans pour autant que la commission des finances ait déclaré cet amendement irrecevable. Dans le texte initial, la prise en charge concernait les indications thérapeutiques ayant bénéficié de l'ATU et pour lesquelles il n'existe pas d'alternative thérapeutique appropriée ; l'amendement rend ces deux conditions alternatives et non cumulatives : pourront être pris en charge les médicaments utilisés au profit de patients traités dans les indications ayant bénéficié de l'ATU ou pour lesquelles il n'existe pas d'alternative thérapeutique appropriée « validée par la Haute Autorité de santé ». Selon l'exposé des motifs de l'amendement, la Haute Autorité de santé sera chargée de déterminer si l'absence d'alternative thérapeutique justifie ou non une prise en charge selon des règles dérogatoires au droit commun, mais cette explication ne correspond pas à l'écriture du texte.
En outre, à l'initiative de Gérard Bapt, l'Assemblée a complété l'article par un paragraphe III demandant un rapport annuel du Gouvernement au Parlement sur son application.
III - La position de la commission
Votre rapporteur général souhaite tout d'abord indiquer que cette expérimentation constitue un exemple particulièrement réussi en termes de méthode : vote d'une expérimentation par le Parlement, lancement rapide, durée courte (un an et demi en l'espèce), rapport d'évaluation dans les délais prévus et, enfin, généralisation qui tient compte des retours d'expérience.
Cet article comble ainsi, de manière pérenne et sécurisée, un vide dans la prise en charge de certains patients.
A l'initiative de votre rapporteur général, la commission a adopté un amendement pour supprimer le lien avec les demandes d'extension d'AMM en cours d'évaluation, qui peut constituer un risque de dévoiement.
La commission vous demande d'adopter cet article ainsi modifié.
Article 40 (art. L. 138-9 et L. 138-9-1 [nouveau] du code de la sécurité sociale) - Déclaration des remises sur les médicaments génériques consenties aux pharmaciens par les fournisseurs
Objet : Cet article a pour objet d'instaurer une obligation de déclaration des remises de toute nature accordées aux pharmaciens par les fournisseurs de médicaments génériques au titre de la vente de ces produits.
I - Le dispositif proposé
• La pratique des marges arrière
semble perdurer et complète les rémunérations des
officines de pharmacies à un niveau élevé
En France, le prix d'un médicament générique est fixé par une décote par rapport au prix du médicament princeps ; cette décote s'élève aujourd'hui à 60 %.
Or, les pouvoirs publics ont décidé de s'appuyer sur les pharmaciens pour développer le générique en France, après avoir tenté en vain de le faire via les prescripteurs. Pour les intéresser financièrement, il était nécessaire de revoir la rémunération des pharmaciens sur les génériques : les marges étant principalement calculées en pourcentage du prix du médicament, vendre un produit moins cher revient nécessairement à réduire la marge. La marge des pharmaciens d'officine est composée d'un forfait (0,53 centimes par boîte) et d'un pourcentage dégressif selon le prix du médicament : 26,1 % du prix fabricant hors taxes jusqu'à 22,90 euros, 10 % entre 22,90 euros et 150 euros et 6 % au-delà. Il n'y aurait donc eu aucun intérêt à substituer ; il y aurait même eu une perte pour les officines.
C'est pourquoi les pouvoirs publics ont décidé de garantir le niveau de marge en valeur et non en pourcentage : en vendant un générique, le pharmacien reçoit le même montant de marge en euros qu'en vendant le princeps de référence. La Cour des comptes a estimé en 2008, dans son rapport sur la sécurité sociale, que le taux de marge brute s'élevait à 44 % sur les médicaments génériques contre 27 % pour les princeps. Les génériques qui représentaient 9 % des ventes contribuaient ainsi à hauteur de 13 % à la marge des officines.
Outre la marge ainsi fixée, les laboratoires pharmaceutiques et les grossistes peuvent consentir des remises aux officines. L'article L. 138-9 du code de la sécurité sociale les encadre strictement : les remises, ristournes et avantages commerciaux et financiers de toute nature ne peuvent excéder 2,5 % sur les princeps et 17 % pour les génériques .
Pourtant, à ces remises et marges s'ajoutent encore des rémunérations versées par les fabricants en contrepartie de services de coopération commerciale qui correspondent à des services rendus par le pharmacien. Le rapport de l'Igas sur les médicaments génériques de septembre 2012 64 ( * ) a donné des exemples concrets de contenu de ces « coopérations commerciales » : affiches de vitrine, remise d'une brochure au patient, présentoir de comptoir, réservation de plusieurs emplacements au sol pour y apposer des pas de sol visant à développer la communication du laboratoire sur le thème d'une maladie chronique, rémunération du pharmacien pour que ses patients répondent à une enquête téléphonique, etc...
Selon le rapport de l'Igas, les fabricants de médicaments les font désormais porter, « afin que ces prestations soient légales », sur une gamme accessoire de médicaments non remboursables ou de produits de parapharmacie pour lesquels les remises ne sont pas plafonnées.
Or, les contrats de coopération commerciale ont beaucoup augmenté ces dernières années et représentent dorénavant une part importante du bénéfice des officines : selon le rapport de l'Igas, elles atteignaient en moyenne 21 000 euros par officine en 2010, soit 1,5 % du chiffre d'affaires ; selon un syndicat de pharmaciens, elles oscillent aujourd'hui en moyenne entre 30 000 et 34 000 euros par an. Selon les informations fournies à votre rapporteur général par un autre syndicat, elles ont beaucoup progressé de 2011 à 2012 : + 7 % pour les petites pharmacies (moins de 800 000 euros de chiffre d'affaires) et + 18 % pour les grandes (plus de 2 millions de CA).
Au total, le taux de marge des officines s'élevait en moyenne à presque 21 % en 2012 sur l'ensemble des spécialités remboursables.
Le rapport de l'Igas indiquait à propos de cette pratique des marges arrière : « le chiffre très élevé [des prestations commerciales] permet de financer de façon non transparente le réseau pharmaceutique . En outre, une partie des sommes serait également captée par les groupements de pharmaciens ».
• Le dispositif proposé : la
déclaration de toutes les remises au Ceps par les
laboratoires
Le présent article insère un nouvel article L. 138-9-1 dans le code de la sécurité sociale : il prévoit que tout fournisseur de génériques est tenu de déclarer au Comité économique des produits de santé (Ceps) le montant du chiffre d'affaires et des remises, ristournes et avantages commerciaux et financiers de toute nature consentis aux officines de pharmacie, chaque année et par spécialité pharmaceutique.
En cas d'absence de déclaration ou de déclaration manifestement inexacte, le Ceps pourra fixer, en fonction de la gravité du manquement, une pénalité financière à la charge du fournisseur qui ne pourra être supérieure à 5 % du chiffre d'affaires.
Un décret en Conseil d'Etat déterminera les conditions d'application de cet article.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté deux amendements.
Le premier, déposé par Christian Paul, rapporteur de la commission des affaires sociales, modifie sensiblement les modalités de rémunération des pharmacies d'officine. Aujourd'hui , les remises , ristournes et avantages de toute nature sont plafonnés à 17 % pour les génériques et pour les princeps soumis à un tarif forfaitaire de responsabilité (TFR) 65 ( * ) . L'amendement prévoit que ce plafond est fixé par arrêté des ministres compétents, dans la limite de 50 % du prix fabricant hors taxes .
Le second amendement, déposé par le Gouvernement, vise à éviter une période de vide juridique durant laquelle aucun plafond de remise ne serait opposable : il prévoit ainsi que, dans l'attente de la publication de l'arrêté précité, le plafond reste fixé à 17 %.
III - La position de la commission
La déclaration au Ceps par les fournisseurs de génériques d'informations sur le chiffre d'affaires et les remises de toute nature qu'ils accordent aux officines constituent une mesure de transparence qui peut permettre au Ceps de mieux évaluer le prix auquel doit être vendu, et donc pris en charge par l'assurance maladie, un médicament générique. En effet, si le montant total des coopérations commerciales est bien inscrit dans les comptes des officines, il n'est pas possible à ce stade de le décomposer par spécialité. Or, la part croissante prise par ces coopérations tend à fausser l'appréciation du « juste prix » du générique concerné.
Cette mesure de transparence vise donc à donner au Ceps les moyens de réviser le prix des génériques. La plupart des études disponibles montrent en effet que les prix de ces spécialités restent en France souvent supérieurs à ceux constatés dans l'OCDE. Toutefois, les écarts sont moins élevés qu'auparavant, d'importants efforts ayant déjà été fournis en la matière, et cette constatation moyenne doit aussi être affinée par classe thérapeutique. Enfin, il est important de souligner qu' environ la moitié des médicaments génériques commercialisés en France y sont fabriqués et presque la totalité provient d'Europe , alors que les produits commercialisés dans les autres pays occidentaux proviennent plus largement d'Asie.
En ce qui concerne l'amendement adopté à l'Assemblée nationale, la suppression du plafond de 17 % était proposée dans le rapport de l'Igas sur l'évaluation des médicaments génériques, mais elle était liée d'une part à une expérimentation sur quelques produits sélectionnés, d'autre part, à un « partage des gains » ainsi obtenus entre les officines et l'assurance maladie.
Le rapport s'inspirait de l'expérience britannique , dans laquelle les pharmaciens ont un rôle d'acheteur et mettent en concurrence les laboratoires en négociant les prix. Il n'existe pas de plafond de remises, elles peuvent parfois atteindre 50 % pour certains génériques. Les pharmaciens peuvent même recourir aux importations parallèles pour les produits de marque vendus moins chers à l'étranger. Les médicaments sont ensuite délivrés gratuitement aux patients et remboursés aux pharmaciens : pour les génériques, les prix sont fixés par le ministère sur la base de prix moyens effectivement pratiqués. De ce fait, la concurrence entre les génériqueurs bénéficie à la fois aux pharmaciens et à la collectivité. En outre, le montant des sommes conservées par la collectivité varie en pourcentage en fonction de la taille de la pharmacie et du volume des ventes réalisées.
Selon l'Igas, ce système permet des remises importantes et le pharmacien est directement intéressé aux résultats. En outre, l'assureur récupère, au Royaume-Uni, une part importante de la masse financière ainsi dégagée, sans pour autant engager une procédure qui serait trop lourde. L'Igas souligne que les acheteurs sont nombreux, ce qui permet d'éviter une concentration du marché et les phénomènes de rupture de stock puisqu'en cas de manque, le patient peut aller dans une autre pharmacie... Au final, le prix payé par la collectivité se rapproche du « vrai prix du médicament » puisque les fournisseurs sont en concurrence sans contrainte. Le prix facial a donc une importance relative.
Du côté des inconvénients, l'Igas indique notamment que ce système avantage les fabricants dont les coûts de production sont les plus faibles, ce qui entraîne des risques importants de délocalisation de la production.
Dans un rapport qu'elle a consacré aux médicaments génériques en décembre 2012, la Mutualité française se montre défavorable au déplafonnement des remises des pharmaciens et elle estime que l'expérience internationale montre que la concurrence par les remises déconnecte le prix de la valeur du médicament et implique que les payeurs « surpaient » les médicaments.
A l'Assemblée nationale, le Gouvernement ne s'est pas prononcé sur les taux de remises maximum qui pourraient être fixées dans l'arrêté.
Au total, la proposition de l'Assemblée nationale peut avoir un impact qui n'a pas été publiquement évalué, que ce soit sur la restructuration du réseau des officines, sur la capacité productive ou sur les finances de l'assurance maladie.
C'est pourquoi, à l'initiative de votre rapporteur général, la commission a adopté un amendement pour supprimer l'ajout inséré à l'Assemblée nationale et revenir à la seule mesure contenue dans le texte initial, la déclaration des remises au Ceps. Elle a également adopté un amendement corrigeant une erreur d'orthographe.
La commission vous demande d'adopter cet article ainsi modifié.
Article 40 bis (art. L. 162-16-1-1 [nouveau] du code de la sécurité sociale) - Modalités d'application de la convention pharmaceutique aux pharmacies mutualistes et minières
Objet : Cet article, inséré par l'Assemblée nationale, a pour objet de prévoir les modalités d'application de la convention liant l'assurance maladie et les officines de pharmacies aux pharmacies mutualistes et minières.
I - Le dispositif proposé par l'Assemblée nationale
L'article L. 162-16-1 du code de la sécurité sociale organise les rapports entre l'assurance maladie et les pharmaciens titulaires d'officine et définit les éléments inclus dans la convention qui les lie. La convention pharmaceutique d'avril 2012 entend diversifier les modes de rémunération des officines en fixant des objectifs de qualité de la dispensation, d'efficience des prescriptions ou encore de modernisation du réseau.
De ce fait, la rémunération ne sera plus seulement basée sur le prix et le volume des médicaments, mais sur des critères variés : la convention introduit par exemple un forfait annuel de 40 euros par patient pour l'accompagnement par le pharmacien des malades sous traitement chronique par antivitamine K (AVK).
Les pharmacies mutualistes et celles de sociétés de secours minières ne relèvent pas de la convention avec les pharmacies d'officine, mais elles exercent le même métier et sont aujourd'hui financées comme les officines.
Les conditions d'exercice des pharmacies mutualistes se distinguent de celles des autres pharmacies sur certains points, notamment : une autorisation d'ouverture ou d'acquisition par le ministre, et non par l'ARS ; l'absence de personnalité morale distincte de celle de l'organisme mutualiste gestionnaire, alors que l'article L. 5125-17 du code de la santé publique prévoit que le pharmacien doit être propriétaire de l'officine dont il est titulaire ; l'exclusion du « numerus clausus » ; l'exclusion du système de garde et d'urgences. Le public visé par les pharmacies mutualistes doit être un public restreint et ciblé en fonction de sa situation économique ou sociale et elles sont légalement tenues de ne vendre leurs produits qu'aux adhérents mutualistes.
Le présent article, introduit à l'initiative du Gouvernement lors des débats à l'Assemblée nationale, prévoit qu'un arrêté précisera, pour les pharmacies mutualistes et les pharmacies des sociétés de secours minières, les dispositions de la convention entre l'assurance maladie et les officines de pharmacies qui leur sont rendues applicables et dans quelles conditions particulières.
II - La position de la commission
Cet article tire les conséquences de l'évolution en gestation des modes de rémunération des pharmaciens, qui doivent être le plus possible déconnectés du prix du médicament. Il permettra aux pharmacies mutualistes et minières de bénéficier également de cette évolution positive.
A l'initiative de votre rapporteur général, la commission a adopté un amendement prévoyant que l'Uncam soit consulté pour avis avant la transposition envisagée.
La commission vous demande d'adopter cet article ainsi modifié.
Article 41 (art. L. 162-22-7 et L. 162-22-7-2 du code de la sécurité sociale ; art. L. 5123-2 du code de la santé publique) - Amélioration des dispositifs de régulation des produits de santé financés en sus des prestations d'hospitalisation
Objet : Cet article a pour objet de simplifier la régulation des dépenses des spécialités pharmaceutiques facturées par les établissements de santé en sus des prestations d'hospitalisation.
I - Le dispositif proposé
L'article L. 162-22-7 du code de la sécurité sociale prévoit que certaines spécialités pharmaceutiques peuvent être facturées par un établissement de santé en sus des prestations d'hospitalisation financées au séjour (GHS). En effet, certains produits innovants ou coûteux peuvent difficilement ou pas assez rapidement être introduits dans les calculs du GHS et y être par conséquent intégrés. Cette « liste en sus » est donc destinée à permettre l'accès des patients à des molécules nouvelles ou coûteuses dans des conditions financièrement acceptables pour l'établissement de santé.
Depuis la mise en place de la T2A, les dépenses de la liste en sus ont d'abord beaucoup progressé (+ 15 % par an entre 2005 et 2008) ; elles ont augmenté à un rythme moins rapide en 2009 et 2010 (+ 4,3 % par an) puis se sont stabilisées. Au total, elles atteignent un peu plus de 2,6 milliards d'euros en 2012 et ont progressé de 63 % entre 2005 et 2012, soit nettement plus rapidement que l'Ondam ou que les dépenses de médicaments en ville. L'inflexion de la progression des dépenses provient d'une meilleure gestion de la liste, qui s'est traduite par d'importantes radiations à partir de 2010, et d'une meilleure prise en compte de ces médicaments dans le tarif global des GHS.
Les médicaments anticancéreux représentent en valeur une part prédominante de la liste en sus : 49 % dans le secteur ex-DG 66 ( * ) et 77 % dans le secteur ex-OQN 67 ( * ) . Viennent ensuite les immunosuppresseurs et les sérums immunisants et immunoglobulines. Les prix des médicaments de la liste sont très variés, oscillant entre 3 euros et plus de 15 800 euros.
Pour bénéficier d'un remboursement intégral de la part prise en charge par l'assurance maladie, les établissements de santé doivent conclure avec l'ARS et l'assurance maladie un contrat de bon usage des médicaments et des produits et prestations (CBU). Les établissements n'ayant pas conclu de CBU ne sont remboursés qu'à hauteur de 70 % de la part théoriquement prise en charge par l'assurance maladie.
En outre, dans le contexte d'une hausse très forte des dépenses de la liste en sus au début de sa mise en place, la loi de financement de la sécurité sociale pour 2009 68 ( * ) a introduit un second dispositif de régulation : lorsque l'ARS estime que les dépenses de la liste en sus d'un établissement progressent plus vite qu'un taux fixé nationalement, elle conclut avec lui un plan d'actions visant à maîtriser l'évolution des dépenses par l'amélioration des pratiques. Ce dispositif prévu à l'article L. 162-22-7-2 a été rendu plus complexe par la loi de financement pour 2012 qui a prévu deux taux séparés, l'un pour les médicaments, l'autre pour les produits et prestations.
Le présent article vise à simplifier les dispositifs de régulation des dépenses de la liste en sus .
Tout d'abord, son paragraphe II (devenu B du I après examen à l'Assemblée nationale) abroge l'article L. 162-22-7-2 et supprime donc les plans d'actions qui sont relativement redondants avec les CBU et qui sont liés à des taux nationaux pas nécessairement adaptés à l'ensemble des établissements. Toutefois, les plans d'action existants continueront de s'appliquer (paragraphe III après examen par l'Assemblée).
Ensuite, son paragraphe I complète les CBU , en prévoyant que l'ARS et l'établissement pourront y conclure un avenant comportant les mesures nécessaires à une plus grande efficience des pratiques de prescription, lorsque l'agence constatera des prescriptions non conformes aux référentiels et recommandations élaborées par les agences sanitaires compétentes.
En cas de refus de l'établissement de signer l'avenant ou en cas de non-respect manifeste de ses dispositions, l'ARS pourra prononcer la réduction du remboursement de 10 % de la part prise en charge par l'assurance maladie pour une durée d'un an.
Un décret déterminera les conditions de mise en oeuvre de l'avenant au CBU.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté deux amendements.
L'un, adopté à l'initiative de Christian Paul, est rédactionnel.
L'autre, proposé par le Gouvernement, est d'une ampleur différente. Il prévoit que la liste des spécialités pharmaceutiques facturées par un établissement de santé en sus des prestations d'hospitalisation précise les seules indications thérapeutiques ouvrant droit à la prise en charge. Par parallélisme, cette précision est également insérée dans l'article L. 5123-2 du code de la santé publique qui prévoit que l'achat, la fourniture, la prise en charge et l'utilisation de médicaments par les collectivités publiques sont limités aux produits agréés dont la liste est établie par arrêté.
L'ajout prévu par l'amendement du Gouvernement correspond à ce qui existe déjà à l'article L. 162-17 du code de la sécurité sociale pour la liste des médicaments dispensés en officine et pris en charge par l'assurance maladie : cette liste précise les seules indications thérapeutiques ouvrant droit à la prise en charge ou au remboursement des médicaments.
Selon l'exposé des motifs de l'amendement, celui-ci répond à des impératifs de santé publique (accroître la pharmacovigilance) et financiers.
III - La position de la commission
Le contrat de bon usage est un dispositif adapté à chaque établissement, alors que le plan d'action se réfère à un taux d'évolution fixé nationalement et uniformément. En ce sens, la simplification prévue par le présent article est bienvenue, d'autant que les dépenses de la liste en sus sont stables depuis plusieurs années, en tout cas progressent moins vite qu'au moment de sa mise en place.
A l'initiative de votre rapporteur général, la commission a adopté deux amendements . L'un prévoit que les contrats de bon usage ont pour objectif d'améliorer les pratiques de prescriptions, notamment en ce qui concerne les médicaments génériques et les biosimilaires. Le second corrige les modalités de la sanction décidée par l'ARS en cas de non-respect des conditions de l'avenant.
La commission vous demande d'adopter cet article ainsi modifié.
Article 42 (art. L. 162-1-7-1 et L. 162-1-8 [nouveau] du code de la sécurité sociale) - Simplification des règles de tarification des actes innovants nécessaires à l'utilisation ou à la prise en charge des dispositifs médicaux
Objet : Cet article aménage la procédure d'inscription des actes innovants nécessaires à l'utilisation ou à la prise en charge de dispositifs médicaux en ouvrant à l'Uncam la possibilité de procéder elle-même à la hiérarchisation et à l'inscription de ces actes.
I - Le dispositif proposé
L'inscription des actes innovants sur la liste des actes et prestations : une procédure très longue
Les dispositifs médicaux peuvent faire l'objet soit d'une utilisation directe par les patients, soit d'une utilisation indirecte requérant l'intervention d'un professionnel de santé. Dans ce dernier cas, la mise à disposition d'un dispositif médical innovant nécessite la reconnaissance d'un acte professionnel nouveau.
La prise en charge et le remboursement par l'assurance maladie des actes ou prestations réalisés par un professionnel de santé sont en effet subordonnés à leur inscription sur la liste des actes et prestations (LAP), selon une procédure prévue par le code de la sécurité sociale.
L'article L. 162-1-7 de ce code fixe la procédure d'inscription de droit commun. La Haute Autorité de santé (HAS) est tout d'abord saisie pour avis médical soit dans le cadre d'une autosaisine, soit par l'Etat, l'Union nationale des caisses d'assurance maladie (Uncam), une société savante ou un organisme professionnel. En vue de sa tarification, l'acte fait ensuite l'objet d'une évaluation scientifique et technique conduite par la commission de hiérarchisation des actes et prestations (CHAP) compétente, qui rassemble des représentants des syndicats représentatifs des professionnels de santé et de l'Uncam. Après consultation de l'Union nationale des organismes d'assurance maladie complémentaires (Unocam), l'Uncam procède enfin à la tarification de l'acte et à son inscription à la nomenclature. Cette décision est transmise aux ministres concernés, qui peuvent s'y opposer dans un délai de 45 jours.
Source : Cnam
Deux procédures dérogatoires sont prévues par le code de la sécurité sociale :
- d'une part, l'article 162-1-7 prévoit en son quatrième alinéa la possibilité pour le ministre chargé de la santé de procéder d'office, par arrêté pris après avis de la HAS, à l'inscription ou à la radiation d'un acte ou d'une prestation pour des raisons de santé publique. Cette possibilité n'est cependant que très rarement utilisée : elle n'a été mise en oeuvre que deux fois, en 2006 pour l'ostéodensitométrie et en 2011 pour le vaccin contre la grippe H1N1 ;
- la procédure d'inscription des actes de biologie médicale, d'autre part, est spécifiquement prévue par l'article L. 162-1-7-1 du même code, qui prévoit que les règles de hiérarchisation de ces actes sont arrêtées par l'Uncam après avis de la commission de hiérarchisation des actes de biologie (CHAB). Si l'Uncam a donc la possibilité, pour ces seuls actes et après évaluation par la HAS, de procéder unilatéralement aux opérations de tarification et d'inscription, cette compétence n'a cependant encore jamais été mise en oeuvre.
L'application de la procédure prévue par l'article L. 162-1-7 du code de la sécurité sociale donne lieu à des délais très longs , qui atteignent trois ans en moyenne. L'accès des patients à certaines innovations thérapeutiques majeures se trouve ainsi retardé.
Accélérer l'inscription des actes innovants nécessaires à l'utilisation ou à la prise en charge des dispositifs médicaux
Le dispositif prévu par le présent article concerne les actes innovants nécessaires à l'utilisation ou à la prise en charge par l'assurance maladie des produits de santé visés par les articles L. 5211-1 et L. 5221-1 du code de la santé publique. Cette catégorie recouvre les dispositifs médicaux classiques, implantables ou non, et ceux destinés à la réalisation de diagnostics in vitro . Sont ainsi notamment visés les tests compagnons 69 ( * ) , les équipements d'imagerie et les consommables onéreux.
La définition du caractère innovant d'un acte sera précisée par décret en Conseil d'Etat. Elle sera notamment déterminée par l'amélioration du service attendu associée à l'acte, sur laquelle se fonde en partie la HAS dans la réalisation de son évaluation médicale.
Le paragraphe I tend à rétablir un article L. 162-1-8 du code de la sécurité sociale donnant compétence à l'Uncam pour procéder elle-même à la hiérarchisation d'un tel acte - à l'exception des actes de biologie médicale - lorsque la CHAP ne l'a pas fait dans un délai maximal de cinq mois à compter de la transmission de l'avis de la HAS à l'Uncam. Il s'agit là d'une simple faculté donnée à l'Uncam et non d'une obligation qui pèserait sur elle à l'expiration de ce délai.
Lorsqu'elle fera usage de cette compétence, l'Uncam devra adresser la décision d'inscription de l'acte aux ministres chargés de la santé et de la sécurité sociale dans un délai d'un mois à compter de l'expiration du délai de cinq mois précédemment mentionné. Il s'agit ainsi, en cas d'échec de la phase de hiérarchisation de droit commun, de parvenir à une décision d'inscription dans un délai de six mois à compter de la transmission de l'avis de la HAS .
A défaut, l'Uncam devra informer les ministres chargés de la santé et de la sécurité sociale qu'aucune décision n'a été prise et en préciser les raisons.
Les modalités d'application de l'article L. 162-1-8, s'agissant des délais et de la définition des actes innovants, seront fixées respectivement par voie réglementaire.
Le paragraphe II vise à transposer cette procédure nouvelle à l'inscription des actes de biologie médicale, réglée par l'article L. 162-1-7-1 du code de la sécurité sociale. Dans la mesure où la possibilité d'intervention unilatérale de l'Uncam était déjà prévue par cet article, seuls les aménagements relatifs à l'information des ministres concernés et au renvoi au pouvoir réglementaire sont ici ajoutés.
II - Les modifications adoptées par l'Assemblée nationale
A l'initiative de Christian Paul, l'Assemblée nationale a adopté un amendement de précision.
III - La position de la commission
Votre rapporteur général accueille favorablement cet article, qui permettra d'améliorer l'accès des patients aux innovations diagnostiques et thérapeutiques. Les délais très élevés constatés pour l'inscription des actes nouveaux constituent en effet un frein majeur à la diffusion des dernières avancées de la recherche, qui contribuent bien souvent à améliorer sensiblement la prise en charge des malades.
Cet article s'inscrit dans le cadre des efforts entrepris au cours des dernières années pour accélérer la mise à disposition des patients des produits de santé et actes innovants. L'article L. 165-1-1 du code de la sécurité sociale a ainsi prévu la possibilité d'une prise en charge dérogatoire et temporaire des produits, prestations ou actes innovants non intégrés dans les groupes homogènes de séjour (GHS) des établissements de santé et pour lesquels la HAS a considéré que, si la technologie concernée présentait un intérêt potentiel, les données disponibles n'étaient pas suffisantes pour proposer une prise en charge pérenne par l'assurance maladie. Ce mécanisme, d'application exceptionnelle, demeure cependant insuffisant.
Cet article crée les conditions nécessaires pour que l'inscription d'un acte innovant nécessaire à l'utilisation ou à la prise en charge d'un produit de santé puisse intervenir dans un délai maximal d'un an après l'engagement de la procédure d'inscription, soit six mois après la transmission à l'Uncam de l'avis rendu par la HAS qui dispose elle-même d'un délai de six mois pour se prononcer (lorsqu'elle a été saisie par l'Uncam). Il est cependant à noter que l'efficacité du dispositif prévu par le présent article dépendra aussi de la bonne volonté de l'Uncam, dans la mesure où celle-ci se voit reconnaître une simple faculté et non une compétence liée.
A l'initiative de votre rapporteur général, la commission a adopté un amendement de précision rédactionnelle et vous demande d'adopter cet article ainsi modifié.
Article additionnel après l'article 42 (art. L. 161-41 et L. 165-1 du code de la sécurité sociale, art. L. 5123-3 du code de la santé publique) - Uniformisation des règles de fonctionnement des commissions spécialisées de la Haute Autorité de santé
Objet : Cet article additionnel tend à donner à la Haute Autorité de santé la compétence pour définir les règles de dénomination, de composition et de fonctionnement de la commission de la transparence et de la commission nationale d'évaluation des dispositifs médicaux et des technologies de santé.
A l'initiative de votre rapporteur général, la commission a adopté sous la forme d'un article additionnel un amendement visant à mettre fin à une incohérence dans le fonctionnement des commissions intégrées à la HAS. En effet, tant la commission de la transparence que la commission nationale d'évaluation des dispositifs médicaux et des technologies de santé (CNEDiMTS), dont la création est antérieure à celle de la HAS, relèvent de dispositifs législatifs spécifiques, et n'ont pas un statut identique au regard de leur dénomination, de leur composition et de leurs règles de fonctionnement.
Cet amendement portant article additionnel se compose de trois parties.
Le paragraphe I tend à modifier l'article L. 161-41 du code de la sécurité sociale relatif à la structure de la Haute Autorité de santé pour prévoir que celle-ci définit la dénomination, la composition et les règles de fonctionnement de ses commissions spécialisées.
Le 2° du I et le paragraphe II modifient en conséquence les articles L. 165-1 du code de la sécurité sociale, relatifs à la commission de la transparence, et l'article L. 5123-2 du code de la santé publique relatif à la CNEDiMTS.
Votre commission vous demande d'adopter cet article additionnel dans la rédaction qu'elle vous soumet.
Article 42 bis - Rapport sur l'affectation de l'élargissement de l'assiette de la contribution sur les dépenses de promotion des médicaments
Objet : Cet article, inséré par l'Assemblée nationale, a pour objet la remise d'un rapport du Gouvernement au Parlement, avant le 1 er mai 2014, sur l'affectation de l'élargissement de l'assiette de la contribution sur les dépenses de promotion des médicaments et des dispositifs médicaux au financement des associations représentant les usagers.
I - Le dispositif proposé par l'Assemblée nationale
L'article 28 de la loi de financement de la sécurité sociale pour 2013 a étendu l'assiette de la contribution sur les dépenses de promotion des médicaments et des dispositifs médicaux aux frais de congrès et de manifestations. La ministre des affaires sociales et de la santé avait annoncé que cette mesure contribuerait, à hauteur de 5 millions d'euros, au financement de la démocratie sanitaire via le Fonds d'intervention régional (FIR).
Adopté à l'initiative de Christian Paul, député, cet article demande au Gouvernement la remise d'un rapport, avant le 1 er mai 2014, sur l'affectation de l'élargissement de l'assiette de la contribution sur les dépenses de promotion des médicaments et des dispositifs médicaux au financement pérenne et indépendant des associations représentant les usagers du système de santé.
II - La position de la commission
La commission vous demande d'adopter cet article sans modification.
Article 43 (art. L. 162-1-11 du code de la sécurité sociale) - Renforcement de l'aide au sevrage tabagique
Objet : Cet article prévoit la possibilité pour les caisses nationales d'assurance maladie de mettre en place des programmes d'aide au sevrage tabagique à destination des personnes bénéficiaires d'une prescription de traitement de substitution nicotinique.
I - Le dispositif proposé
Cet article tend à inscrire, à l'article L. 162-1-11 du code de la sécurité sociale, la possibilité pour les caisses nationales d'assurance maladie de mettre en place des programmes d'aide au sevrage tabagique pour les personnes bénéficiaires de la prescription d'un traitement de substitution nicotinique.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté un amendement de correction d'une erreur matérielle sur cet article.
III - La position de la commission
Votre rapporteur général est favorable à cette mesure, qui vise à poursuivre la lutte contre le tabagisme en renforçant l'accompagnement des personnes en sevrage tabagique.
L'accompagnement de la population souhaitant arrêter de fumer doit en effet constituer un axe majeur de la politique de lutte contre la dépendance au tabac. Il a été établi par la HAS, dans un avis de 2007 70 ( * ) , que les stratégies optimales en la matière consistent à associer thérapeutiques médicamenteuses, notamment par le recours aux traitements par substituts nicotiniques (TSN), et accompagnement plus ou moins intensif par un professionnel de santé. L'Irdes pointe par ailleurs, dans une synthèse de revues de littérature publiée en 2012 71 ( * ) , un résultat montrant que toute intervention d'un professionnel de santé, quel qu'il soit, augmente de 75 % la probabilité d'arrêt du tabac à six mois.
La faculté d'accompagnement offerte aux caisses nationales d'assurance maladie, qui ciblera précisément les personnes bénéficiaires de la prescription d'un TSN, vise à traduire ces recommandations dans la pratique. Elle permettra de compléter les dispositifs déjà mis en oeuvre pour l'accompagnement des personnes souhaitant arrêter de fumer (consultations de tabacologie à l'hôpital, réseaux d'addictologie, centres de soins d'accompagnement et de prévention en addictologie, service « Tabac Info Services » assuré par l'Institut national de prévention et d'éducation à la santé - Inpes), qui ne sont pas ciblés et dont les capacités d'intervention sont limitées.
La mise en oeuvre par les caisses d'un programme d'aide au sevrage tabagique, qui pourra prendre la forme d'une offre sur internet ou téléphonie mobile, sera effectuée en lien avec l'Inpes. Cet établissement a déjà mis en place, outre un site internet dédié et une ligne téléphonique « Tabac info services » offrant la possibilité d'un entretien avec un tabacologue, un programme automatisé d'envoi d'emails d'informations, de conseils et de soutien rédigés par des tabacologues.
Cette mesure s'accompagnera par ailleurs d'une augmentation du montant du forfait de prise en charge des TSN pour les jeunes de 20 à 25 ans, ce qui permettra de cibler particulièrement cette population de fumeurs. Ce forfait, financé par les fonds de prévention des caisses d'assurance maladie (FNPEIS pour le régime général), serait triplé pour atteindre 150 euros, soit un montant équivalent à celui dont peuvent bénéficier les femmes enceintes.
A l'initiative de votre rapporteur général, la commission a adopté un amendement visant à prévoir la coordination entre l'Inpes et les caisses nationales d'assurance maladie de manière explicite, et qui procède par ailleurs à une clarification rédactionnelle.
La commission vous demande d'adopter cet article ainsi modifié.
Article 44 (art. L. 162-4-5 et L. 162-8-1 [nouveaux] du code de la sécurité sociale) - Tiers payant sur les consultations et examens préalables à la contraception chez les mineures d'au moins 15 ans
Objet : Cet article a pour objet de prévoir la dispense d'avance de frais, hors ticket modérateur, pour les consultations et examens de biologie médicale préalables à la prescription de la contraception.
I - Le dispositif proposé
Cet article se compose de deux parties.
Le 1° propose d'insérer un nouvel article L. 162-4-5 dans la section relative aux médecins du chapitre du code de la sécurité sociale concernant les prestations relatives aux soins. Il prévoit l'obligation pour le médecin de dispenser d'avance de frais, sur la part prise en charge par l'assurance maladie, l'assurée mineure d'au moins quinze ans à qui il prescrit une méthode de contraception ou un examen de biologie médicale préalable au choix d'un mode de contraception. Cette obligation s'impose également au médecin biologiste chargé de procéder à un examen prescrit dans ce cadre.
Le 2° propose d'insérer un nouvel article L. 162-8-1 dans la section relative aux sages-femmes du chapitre concernant les prestations relatives aux soins dans le code de la sécurité sociale. Il fait obligation aux sages-femmes de dispenser de l'avance des frais pris en charge par l'assurance maladie la patiente mineure d'au moins quinze ans à qui elle prescrit un contraceptif.
L'évaluation de l'impact financier de la mesure repose sur une plus grande facilité d'accès aux consultations de contraception qui résulterait de la mise en place du tiers-payant pour les dépenses d'assurance maladie. L'étude annexée par le Gouvernement au projet de loi fait l'hypothèse d'une augmentation de dix points du taux de recours des mineures de 15 à 17 ans (soit 50 000 personnes) à partir de 2014. Ceci générerait pour l'assurance maladie une augmentation des dépenses de 2 millions d'euros par an.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté un amendement du Gouvernement étendant le champ d'application de l'article aux actes de pose, de changement ou de retrait des contraceptifs implantables (stérilets ou implants sous cutanés).
III - La position de la commission
Votre rapporteur général est favorable à cette mesure qui prolonge les efforts de lutte contre les grossesses adolescentes non désirées et s'analyse comme une anticipation sur la généralisation du tiers-payant annoncée par la ministre dans le cadre de la stratégie nationale de santé. Faire bénéficier de cette mesure les mineures de 15 à 17 ans sans plus attendre est incontestablement un moyen de faciliter les consultations nécessaires à la prescription d'un mode de contraception.
Au-delà du dispositif proposé, votre rapporteur général estime nécessaire d'envisager une mesure d'un impact encore plus sensible, qui serait la suppression du ticket modérateur (30 % de la consultation). Le Gouvernement a envisagé cette possibilité et considère qu'elle est susceptible d'entrainer des dérives par qualification abusive d'autres types de consultations en consultation destinée à la prescription d'une forme de contraception. Votre rapporteur s'interroge sur la réalité de ce risque, qui doit pouvoir être facilement contrôlable au travers des données dont dispose l'assurance maladie.
Plus légitime est la considération du coût que représenterait la suppression du ticket modérateur, dont le Gouvernement ne présente cependant pas d'évaluation précise, constatant simplement qu'il serait « élevé ». Votre rapporteur général relève toutefois que l'accès gratuit et anonyme aux consultations de contraception figure dans les recommandations de nombreux rapports consacrés à la question de l'accès des mineurs à la contraception. De nombreuses régions, dont la région Poitou-Charentes et la région Ile-de-France, ont mis en place un Pass contraception qui finance une consultation de médecin en secteur 1 ou de sage-femme. Une évaluation de ces dispositifs et, sur la base des résultats obtenus, leur généralisation à l'ensemble du territoire national, en articulant la participation de l'Etat, de l'assurance maladie et celle des collectivités territoriales, permettraient sans doute de progresser de manière importante sur cet enjeu majeur de santé publique et de société.
La commission vous demande d'adopter cet article sans modification.
Article 45 (art. L. 861-1, L. 863-1, L. 863-6, L. 863-7 et L. 871-1 du code de la sécurité sociale) - Simplification de l'accès à la CMU-c pour certains étudiants et réforme de la protection sociale complémentaire
Objet : Cet article concerne la protection complémentaire avec un triple objet. Il vise à simplifier l'accès à la CMU-c pour certains étudiants boursiers. Il tend à sélectionner les contrats complémentaires santé qui peuvent ouvrir droit à l'ACS. Il entend renforcer les conditions d'éligibilité des contrats complémentaires santé au taux réduit de TSCA (contrats dits responsables et solidaires).
I - Le dispositif proposé
• L'accès des étudiants
à la CMU-c
La couverture maladie universelle complémentaire (CMU-c) est soumise à des conditions de résidence et de ressources. Pour les personnes âgées de moins de 25 ans, la demande doit, dans la majorité des cas, être faite avec les parents, en incluant les ressources de ces derniers. Pour pouvoir déposer une demande autonome, il faut remplir trois conditions, sauf si la personne a elle-même un enfant : ne pas habiter chez ses parents, ne pas être inscrit sur leur déclaration fiscale et ne pas percevoir de pension alimentaire de leur part.
En pratique, de nombreux étudiants sont exclus du dispositif de la CMU-c, non pas sur des critères de ressources mais parce que l'une des conditions cumulatives n'est pas remplie.
Le 2° du A du paragraphe I du présent article prévoit que les étudiants recevant certaines aides spécifiques peuvent bénéficier de la CMU-c à titre personnel, indépendamment de leur foyer de rattachement. Cette procédure existe déjà pour les mineurs ayant atteint l'âge de 16 ans dont les liens avec la vie familiale sont rompus.
Selon l'étude d'impact du projet de loi de financement, cette mesure concernera les étudiants isolés bénéficiaires d'une aide annuelle du Fonds national d'aide d'urgence versée par le Crous, soit 7 500 personnes en 2011 et 5 800 en 2012.
• L'aide à l'acquisition d'une
complémentaire santé (ACS) : sélectionner les
contrats éligibles
Les personnes dont les revenus ne sont pas supérieurs au plafond de la CMU-c majoré de 35 % (966,67 euros par mois pour un célibataire), peuvent bénéficier d'une aide qui leur permet de diminuer le coût de leur contrat de complémentaire santé. Cette aide à l'acquisition d'une complémentaire santé (ACS) varie selon l'âge du bénéficiaire : 100 euros pour les moins de 16 ans, 200 euros entre 16 et 49 ans, 350 euros entre 50 et 59 ans et 500 euros au-delà. Elle couvre environ la moitié du coût d'un contrat moyen, mais ce chiffre global masque des disparités puisque le taux d'effort progresse nettement avec l'âge. Selon l'enquête réalisée par le Fonds CMU-c sur des données de 2011, le prix annuel moyen du contrat conclu par les bénéficiaires de l'ACS ressort à 841 euros et le montant moyen de l'ACS s'élève à 448 euros.
Le taux d'effort des ménages bénéficiant de l'ACS pour acquérir une complémentaire santé s'élève à 3,9 % de leur revenu annuel, soit un niveau légèrement inférieur à celui constaté pour les cadres et professions intellectuelles, mais il représente tout de même presque un demi mois de salaire.
Le coût global de l'ACS s'est élevé à 195 millions d'euros en 2012, en progression constante depuis plusieurs années du fait du développement de ce dispositif. Environ un million de personnes ont reçu une attestation de droit à l'ACS en 2012, dont environ 80 % utilisent effectivement l'aide.
L'ACS peut s'appliquer sur tous les contrats individuels de complémentaire santé, à condition qu'ils respectent les règles des contrats responsables. Or, on constate que la qualité des contrats conclus par les bénéficiaires est souvent faible et que les bénéficiaires sont mal informés de leur couverture. La Drees classe les contrats complémentaires santé en quatre catégories, de A - niveau de contrat couvrant le plus de garanties - à D - niveau en couvrant le moins -. Si 8 % de l'ensemble des contrats individuels sont classés en catégorie D, 47 % des contrats conclus par des bénéficiaires de l'ACS se situent dans cette même catégorie . A contrario , 41 % des contrats individuels se classent en B contre 9 % pour les contrats ACS.
Le Fonds CMU-c conclut que les contrats souscrits par les utilisateurs de l'ACS sont de niveau plus faible en termes de remboursement que ceux souscrits sur le marché de la complémentaire santé individuelle et que l'écart est logiquement encore plus fort si l'on compare avec les contrats collectifs.
L'article 55 de la loi de financement pour 2012 a introduit la notion de « Label ACS » pouvant bénéficier aux contrats offrant des prestations adaptées aux besoins spécifiques des personnes concernées mais la rédaction de cet article est inadaptée car elle prévoit qu'est fournie aux bénéficiaires de l'ACS la liste des organismes complémentaires proposant des contrats labellisés mais pas la liste des contrats eux-mêmes.
Le Fonds CMU-c a engagé des travaux pour mettre en place ce label et a abouti à un contrat de référence « prévoyant des niveaux de remboursement très corrects au regard des prix de marché tout en étant maîtrisés », notamment 100 % pour les remboursements de médecins spécialistes, sachant que les dépassements d'honoraires ne sont plus possibles pour les bénéficiaires de l'ACS depuis l'avenant n° 8, 248 euros pour une couronne céramo métallique (part complémentaire) et 300 euros pour une paire de lunettes à verres complexes (part complémentaire). Parallèlement, plusieurs organismes complémentaires ont pris des initiatives pour mieux cibler les contrats proposés aux bénéficiaires de l'ACS.
Les a) et b) du 2° du A du paragraphe I proposent d'aller plus loin dans cette direction. Ainsi, le bénéfice de l'ACS sera réservé à certains contrats individuels qui seront sélectionnés à l'issue d'une procédure de mise en concurrence . Cette procédure vise à sélectionner des contrats offrant au meilleur prix des garanties au moins aussi favorables que celles prévues pour les contrats responsables et solidaires (qui vont elles-mêmes être renforcées par le présent article - cf. infra .).
Un décret en Conseil d'Etat organisera les règles de transparence et de publicité pour établir une procédure non discriminatoire de sélection des contrats ; il fixera également le niveau de prise en charge des dépenses remboursées par les contrats.
La liste des contrats, et non pas celle des organismes comme prévu dans le label ACS, sera rendue publique et communiquée aux bénéficiaires de l'ACS au moment de l'attribution de leur droit.
Par ailleurs, comme la plupart des prestations ou aides sociales, la CMU-c et l'ACS souffrent du problème des effets de seuils, puisqu'à quelques euros près, une personne est éligible ou non. Certes, l'ACS constitue elle-même un moyen d'atténuation de cet effet au regard de la CMU-c puisque son plafond est calculé en pourcentage de celui de la CMU-c. En outre, la quasi-totalité des CPAM, sur leurs fonds d'aide sociale, proposent désormais des aides extra légales en lien avec l'ACS, soit pour la compléter (163 942 aides versées pour un montant total de 18,1 millions d'euros), soit à destination des personnes dont les ressources se situent juste au-dessus du plafond (37 508 aides pour un montant total de 7,7 millions d'euros en 2011).
C'est pourquoi le c) du même 2° remplace le label ACS, rendu obsolète en raison du nouveau dispositif de sélection des contrats, par une disposition permettant d' améliorer la situation des personnes qui ne sont plus éligibles à l'ACS . Lorsqu'elle n'est plus éligible, la personne reçoit de l'organisme complémentaire auprès duquel elle avait souscrit un contrat la proposition de prolonger celui-ci pendant un an ou d'en choisir un autre parmi les contrats éligibles à l'ACS. Ce contrat doit être proposé au même tarif, mais ne bénéficie plus de la réduction permise par l'ACS.
Ces dispositions s'appliqueront aux contrats souscrits ou renouvelés à compter du 1 er janvier 2015.
• Mieux définir les contrats dits
responsables et solidaires
L'article L. 871-1 du code de la sécurité sociale prévoit aujourd'hui que l'ACS ne peut bénéficier qu'aux contrats respectant un certain nombre de conditions, notamment :
- ils ne doivent couvrir ni la participation forfaitaire (un euro par consultation médicale), ni les franchises sur les médicaments et les frais d'auxiliaires médicaux et de transports sanitaires ;
- ils doivent respecter des règles fixées par décret en Conseil d'Etat. Ces règles, inscrites aux articles R. 871-1 et R. 871-2 du code, sont principalement liées au parcours de soins des patients et aux situations dans lesquelles ils consultent un praticien hors leur médecin traitant.
La rédaction actuelle de l'article L. 871-1 ne permet pas de définir un champ large de règles que devraient respecter les contrats éligibles à l'ACS. Qui plus est, cet article sert également de condition pour l'application d'un taux réduit de taxe spéciale sur les contrats d'assurances (TSCA), 7 % au lieu de 9 % 72 ( * ) . Du fait de ces règles extrêmement peu contraignantes, quasiment tous les contrats de complémentaire santé sont aujourd'hui éligibles au taux réduit de 7 % de TSCA.
Au total, les pouvoirs publics ne sont en mesure de définir ni un niveau minimum de prestations prises en charge par le contrat ni un niveau maximum , ce qui tend à solvabiliser certains tarifs excessifs et ce qui a pu contribuer à l'augmentation de certains frais de santé, par exemple en dentaire ou en optique.
Le B du paragraphe I vise à mieux définir les règles que doivent respecter les contrats bénéficiant du taux réduit de TSCA.
Le 1° corrige une erreur de référence à un article du code.
Le 2° prévoit que le décret en Conseil d'Etat précité :
- fixera un minimum de prise en charge du ticket modérateur à la charge de l'assuré sur les prestations de l'assurance maladie, en ville et à l'hôpital ;
- fixera les conditions, comprenant éventuellement un plancher et un plafond, pour la prise en charge des dépassements d'honoraires et des frais non régulés par l'assurance maladie (principalement les soins dentaires prothétiques et l'optique).
Ces dispositions entreront en vigueur selon des modalités fixées par décret en Conseil d'Etat et au plus tard le 1 er janvier 2015.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté trois amendements de Christian Paul, rapporteur.
Le premier prévoit que les prestations de l'assurance maladie avec participation des contrats responsables et solidaires au ticket modérateur incluent « les prestations liées à la prévention ».
Le deuxième concerne l'alinéa 17 de l'article. L'exposé des motifs de l'amendement indique, d'une part, que les frais d'optique devront impérativement faire l'objet d'un niveau minimal de prise en charge et d'un plafond tarifaire, ce qui ne sera pas le cas en droit, d'autre part, que la prise en charge des dépassements d'honoraires pratiqués par les médecins, plafond qui sera déterminé par décret en Conseil d'Etat, sera limité, ce qui était déjà prévu dans le texte initial.
Le troisième, présenté comme rédactionnel, concerne l'alinéa 18 : celui-ci prévoit que trois articles du code s'appliquent dans leur nouvelle rédaction à compter du 1 er janvier 2015. L'amendement supprime la référence à leur nouvelle rédaction, ce qui laisse peser un doute sur l'application de la rédaction existante.
III - La position de la commission
Le Haut Conseil pour l'avenir de l'assurance maladie (Hcaam) a publié, en juillet 2013, un rapport complet sur la couverture complémentaire santé et a adopté des propositions en vue d'une généralisation d'une couverture de qualité, objectif annoncé par le Président de la République à l'automne 2012. Aujourd'hui, environ 96 % de la population est couverte par une complémentaire santé, individuelle, collective ou CMU-c (environ 5 % de la population), et les complémentaires jouent un rôle déterminant dans l'accès aux soins. Elles prennent en charge 26,1 milliards d'euros de dépenses, soit 13,7 % des dépenses de santé.
Aujourd'hui, les bénéficiaires de l'ACS peuvent contracter tout contrat individuel et on constate que les contrats choisis appartiennent à l'entrée de gamme, ce qui correspond aussi au niveau de ressources des personnes, l'ACS couvrant une partie forfaitaire du coût de la cotisation. Pour autant, au regard de l'extrême diversité des contrats et des difficultés à pouvoir les comparer réellement , on ne peut exclure que les bénéficiaires de l'ACS « surpayent » leurs contrats qui peuvent être de qualité médiocre pour un prix non négligeable... Cet article du PLFSS, en prévoyant une sélection des contrats par les pouvoirs publics, permet d' orienter les bénéficiaires de l'ACS vers des contrats dont le rapport prix-garanties aura été évalué .
La quasi-totalité des contrats complémentaires en santé respecte les critères de « responsabilité » de l'article L. 871-1 du code de la sécurité sociale et ceux de « solidarité » de l'article 1001 du code général des impôts (pas de questionnaire médical et pas de calcul des cotisations en fonction de l'état de santé de l'assuré), si bien que seuls 6 % environ des contrats sont considérés comme non « responsables et solidaires » et taxés au taux normal de TSCA (9 %).
De ce fait, n'a plus de sens la notion de contrat solidaire et responsable, qui vise théoriquement à faire adhérer les organismes complémentaires à des principes communs qui encadrent leur liberté d'action par un régime fiscal de TSCA plus favorable et en outre, pour les contrats collectifs par des exonérations sociales et fiscales.
Dans ces conditions, cet article du PLFSS, par un plafonnement des remboursements, constitue un changement de paradigme et permettrait, comme l'explique le Hcaam, « une meilleure gestion du risque santé, en encourageant la juste dépense et non la `'consommation'' inutile ». Ce plafonnement est particulièrement important en ce qui concerne les dépassements d'honoraires médicaux, en lien avec l'avenant n° 8, les soins dentaires et les dispositifs médicaux, principalement optique et audioprothèse.
A l'initiative de votre rapporteur général, la commission a adopté cinq amendements . Ils visent notamment à regrouper dans le code de la sécurité sociale l'ensemble des conditions définissant les contrats responsables et solidaires, à prévoir que ces contrats remboursent la totalité du ticket modérateur pour au moins deux prestations de prévention et à revenir au texte initial du Gouvernement en ce qui concerne les modalités d'entrée en vigueur de l'article.
La commission vous demande d'adopter cet article ainsi modifié.
Article additionnel après l'article 45 (art. L. 861-2 du code de la sécurité sociale) - Prise en compte du revenu fiscal de référence pour l'ouverture des droits à la CMU-c et à l'ACS
Objet : Cet article additionnel propose de prendre en compte le revenu fiscal de référence, plutôt que les douze derniers mois, pour l'ouverture des droits à la CMU-c et à l'ACS.
Dans son rapport au Premier ministre sur l'accès aux soins des plus démunis, Aline Archimbaud, sénatrice, a proposé quarante mesures pour un « choc de solidarité ». Sa proposition n° 2 vise à fonder l'attribution de la CMU-c et de l'ACS sur le revenu fiscal de référence plutôt que sur les ressources des douze derniers mois glissants.
A l'initiative de votre rapporteur général et en accord avec Aline Archimbaud, la commission a adopté un amendement pour reprendre cette proposition qui vise à simplifier et à alléger la gestion des dossiers pour les caisses, ainsi que la constitution du dossier par le demandeur. Pour autant, cette solution entraîne un éventuel retard dans l'appréciation des droits ; il est donc nécessaire de prévoir la possibilité d'ouvrir ces droits à partir des ressources des trois derniers mois lorsque la situation du demandeur a changé
La commission vous demande d'adopter cet article additionnel dans la rédaction qu'elle vous soumet.
Article 45 bis (art. L. 165-6 du code de la sécurité sociale) - Panier de soins pour les bénéficiaires de l'ACS
Objet : Cet article, inséré à l'Assemblée nationale, a pour objet de transposer aux bénéficiaires de l'ACS le dispositif du panier de soins qui existe pour les bénéficiaires de la CMU-c.
I - Le dispositif proposé par l'Assemblée nationale
L'article L. 165-6 du code de la sécurité sociale permet à l'assurance maladie et aux organismes complémentaires de conclure des accords avec les distributeurs de dispositifs médicaux à usage individuel 73 ( * ) , notamment en ce qui concerne la qualité, les prix maximum pratiqués et les modalités de dispense d'avance de frais.
Au-delà, cet article prévoit que ces accords doivent comporter des dispositions adaptées à la situation des bénéficiaires de la CMU-c : pour cela, ils prévoient soit l'obligation de proposer un produit ou une prestation à un prix n'excédant pas un montant fixé par arrêté, soit le montant maximum pouvant être facturé aux bénéficiaires de la CMU-c. En l'absence d'accord, un arrêté fixe les obligations s'imposant aux distributeurs.
Divers arrêtés définissent aujourd'hui un « panier de soins » pris en charge par la CMU-c et comprenant des plafonds de prix pour les distributeurs . Ainsi, un arrêté du 31 décembre 1999, modifié le 14 août 2002, a fixé les garanties « optique » : par exemple, un prix de vente maximum de 22,87 euros pour la monture et 41,92 euros pour les verres multifocaux ou progressifs sphériques. Pour les prothèses dentaires et les traitements d'orthopédie dento-faciale , un arrêté de 2006 modifié en 2007 fixe les parts prises en charge par la couverture complémentaire, ainsi que le prix maximum autorisé (par exemple, 230 euros pour une couronne dentaire ajustée ou coulée métallique). De même pour les prothèses auditives et les autres dispositifs médicaux (cannes, orthèses, appareils divers, canules, prothèses, compresses, pansements...).
Le présent article, inséré à l'initiative du Gouvernement, propose de transposer ce dispositif de « panier de soins » aux bénéficiaires de l'aide à l'acquisition d'une complémentaire santé (ACS).
Il vise d'abord à actualiser la rédaction de l'article L. 165-6 pour prendre en compte la création de l'Union nationale des caisses d'assurance maladie en lui accordant explicitement la possibilité de conclure les accords avec les distributeurs ( a du 1° et 3° ) et pour mieux définir le champ des produits et prestations concernés ( b du 1° ).
Il indique surtout que des accords peuvent être conclus au niveau national pour prévoir des dispositions adaptées à la situation des bénéficiaires de la CMU-c et de l'ACS ( 2° ).
II - La position de la commission
La couverture maladie universelle complémentaire permet à ses bénéficiaires de ne pas subir de dépassements d'honoraires, de ne pas faire l'avance des frais et de disposer d'un « panier de soins » qui est opposable, c'est-à-dire que les prestataires doivent le fournir dans les conditions définies nationalement par accord ou, à défaut, par arrêté.
De très nombreuses études ont mis en avant l'effet de seuil très puissant de ce dispositif : avec un plafond à 716,08 euros pour un célibataire, un assuré en est exclu pour quelques euros, alors que ses revenus sont faibles. C'est pourquoi a été mise en place à partir de 2005 une aide à l'acquisition d'une complémentaire santé qui réduit, pour les personnes qui sont au-delà du plafond de la CMU-c mais en-dessous d'un certain seuil, la cotisation à verser pour bénéficier d'une couverture complémentaire. Le plafond de l'ACS (966,67 euros pour un célibataire) se situe 35 % au-dessus de celui de la CMU-c ; en outre, l'aide est progressive en fonction de l'âge, du fait que les contrats complémentaires individuels prennent en compte l'âge de l'assuré.
Depuis 2012, le Gouvernement a engagé un ensemble de mesures permettant de pallier les difficultés persistantes d'accès aux soins, notamment pour les plus démunis . D'abord, le plafond de la CMU-c a été relevé (+ 8,3 % au 1 er juillet 2013), ce qui a permis de relever aussi le plafond de l'ACS. L'avenant n° 8 à la convention médicale prévoit ensuite que les bénéficiaires de l'ACS doivent être soignés aux tarifs opposables, sans dépassement d'honoraires.
Dans le présent PLFSS, il est prévu en outre d' aider les assurés à s'orienter dans le choix de leur contrat de complémentaire santé, en instaurant une mise en concurrence et une sélection des contrats éligibles à l'ACS (article 45). Cet article vient compléter ce dispositif en fixant pour les bénéficiaires de l'ACS un « panier de soins » , c'est-à-dire des modalités de délivrance des dispositifs médicaux qui soient opposables aux patients, notamment en termes de prix. Cela concerne principalement l'optique mais aussi les prothèses auditives et tous les autres dispositifs médicaux.
Comme lors des débats relatifs aux réseaux de soins, certains acteurs s'inquiètent d'une éventuelle baisse de la qualité qui résulterait de la fixation d'un prix maximum facturé à certains patients. Ils soulèvent également la question de la répartition des marges entre les différents protagonistes de la « chaîne de soins », du fabricant du dispositif médical, que ce soit pour les prothèses dentaires ou pour les équipements optiques, au vendeur final.
Ces questions sont pertinentes mais elles ne découlent pas du présent article ou du PLFSS pour 2014 qui vise à faire bénéficier les personnes dont les revenus sont inférieurs à 967 euros par mois de prix maximum. Qui plus est, il faut souligner que le « panier de soins » de la CMU-c est aujourd'hui reconnu comme plutôt favorable tant pour le bénéficiaire que pour les prestataires.
A l'initiative de votre rapporteur général, la commission a adopté un amendement corrigeant une référence et vous demande en conséquence d'adopter cet article ainsi modifié.
Article 45 ter (art. L. 863-3 du code de la sécurité sociale) - Renouvellement automatique de l'ACS pour les allocataires d'un minimum vieillesse
Objet : Cet article, inséré à l'Assemblée nationale, a pour objet de renouveler automatiquement le droit à l'ACS pour les bénéficiaires de l'allocation de solidarité aux personnes âgées (Aspa) ou du minimum vieillesse préexistant.
I - Le dispositif proposé par l'Assemblée nationale
L'ordonnance n° 2004-605 du 24 juin 2004 simplifiant le minimum vieillesse a créé une allocation unique, l'allocation de solidarité aux personnes âgées (Aspa), mais a offert le choix aux personnes qui étaient titulaires des précédentes allocations de les conserver. Ainsi peuvent encore exister l'allocation aux vieux travailleurs salariés, l'allocation aux vieux travailleurs non salariés, le secours viager, l'allocation aux mères de famille, l'allocation spéciale vieillesse et sa majoration, l'allocation viagère dont peuvent bénéficier les rapatriés ou encore l'allocation de vieillesse agricole et son allocation supplémentaire.
Pour bénéficier de l'une de ces allocations (Aspa ou anciennes allocations), les ressources du demandeur doivent être inférieures à 787,26 euros par mois. Ce plafond est légèrement supérieur à celui de la CMU-c (716,08 euros) et nettement inférieur à celui de l'aide à l'acquisition d'une complémentaire santé (ACS). Par conséquent, l'allocataire d'un minimum vieillesse remplit de droit les conditions pour bénéficier de l'ACS.
Le présent article, inséré à l'initiative du Gouvernement, tire les conséquences de cette situation et vise à simplifier le dispositif de l'ACS tant pour le bénéficiaire que pour les caisses d'assurance maladie gestionnaires : le droit à l'ACS, une fois attribué, sera automatiquement renouvelé tous les ans pour les bénéficiaires de l'Aspa ou de l'une des allocations de minimum vieillesse qui continuent d'être servies à ceux qui en bénéficiaient au moment de la création de l'Aspa.
II - La position de la commission
Comme l'a clairement mis en avant le rapport d'Aline Archimbaud au Premier ministre 74 ( * ) , les dispositifs d'aide (CMU-c, ACS etc...) souffrent d'une complexité parfois effarante, qui limite la portée effective des mécanismes visant à améliorer l'accès aux soins des plus démunis. En effet, la CMU-c et l'ACS sont accordés pour une durée d'un an qui se révèle courte pour nombre de personnes dont la situation évolue peu, comme les personnes âgées par exemple. Ce nécessaire renouvellement exige du temps et de l'énergie, tant pour les personnes que pour les organismes qui doivent instruire les demandes, alors que le résultat ne fait aucun doute puisque le contrôle des ressources est déjà opéré pour le versement de l'Aspa ou du minimum vieillesse.
A l'initiative de votre rapporteur général, la commission a adopté un amendement visant à aller plus loin encore dans la simplification et dans l'accès effectif aux droits . Même si les ressources prises en compte ne sont pas tout à fait les mêmes, notamment en ce qui concerne les allocations logement, on peut estimer que, le plafond de ressources de l'Aspa étant fixé à 787,26 euros, quasiment tous ses bénéficiaires sont éligibles à l'ACS dont le plafond est de 966,67 euros.
Il en est de même pour les allocataires de l'AAH, dont le plafond de ressources mensuelles est de 790,18 euros ; il est vrai que, si l'allocataire bénéficie du complément de ressources, il dépasse le plafond de l'ACS de 2,82 euros...
Pour simplifier la gestion de l'ACS et faciliter l'accès au dispositif pour les personnes âgées et pour les personnes handicapées, cet amendement propose de considérer que les allocataires de l'Aspa et de l'AAH sont réputés satisfaire aux conditions pour bénéficier de l'ACS s'ils en font la demande . Cette mesure existe déjà pour les bénéficiaires du RSA-socle avec la CMU-c.
De plus, cet amendement élargit aux allocataires de l'AAH le renouvellement automatique des droits à l'ACS prévu dans l'article pour les bénéficiaires de l'Aspa.
La commission vous demande d'adopter cet article ainsi modifié.
Article 46 (art. L. 613-8 du code de la sécurité sociale ; art. 732-4, L. 732-8-1 [nouveau], L. 732-15, L. 752-24 et L. 762-13-1 du code rural et de la pêche maritime ; articles 37 et 71 de la loi n° 2012-1404 du 17 décembre 2012 de financement de la sécurité sociale pour 2013) - Simplification de la législation relative aux indemnités journalières versées aux travailleurs indépendants et aux exploitants agricoles
Objet : Cet article clarifie la législation relative aux indemnités journalières maladie dans le régime social des indépendants (RSI) et le régime des non-salariés agricoles.
I - Le dispositif proposé
Simplification du régime des indemnités journalières versées aux assurés du RSI
Le premier alinéa de l'article L. 613-8 du code de la sécurité sociale fixe le principe selon lequel, en cas de cessation d'activité pour cause de maladie, les affiliés au régime social des indépendants (RSI) ne peuvent bénéficier d'indemnités journalières, lorsque le régime en prévoit, que s'ils sont à jour de leurs cotisations annuelles.
Dans plusieurs situations cependant, les assurés au RSI peuvent se trouver dans l'impossibilité de répondre immédiatement à cette condition. En cas de difficultés financières, ils peuvent en effet faire l'objet d'un jugement arrêtant un plan de sauvegarde ou de redressement judiciaire, bénéficier d'un étalement du paiement des cotisations décidé par la commission de recours amiable de la caisse mutuelle régionale (CRA), se voir accorder des délais de paiement par la commission des chefs de services financiers et des représentants des organismes de recouvrement des cotisations de sécurité sociale et de l'assurance chômage (CCSF) 75 ( * ) ou encore voir leur entreprise placée en liquidation judiciaire.
Or, selon qu'il fait l'objet de l'une ou l'autre de ces mesures, un assuré au RSI peut ou non prétendre au versement d'indemnités journalières .
Le cas dans lequel un plan de sauvegarde ou de redressement judiciaire est arrêté par le tribunal ainsi que celui dans lequel un étalement du paiement des cotisations est décidé par la CRA sont prévus par le deuxième alinéa de l'article L. 613-8 du code de la sécurité sociale. L'assuré a alors droit au versement d'indemnités journalières s'il respecte l'échéancier de paiement qui lui a été prescrit.
Rien n'est en revanche prévu par les textes lorsqu'un délai de paiement est accordé par la CCSF. Dans ce cas, l'assuré ne peut donc bénéficier du versement d'indemnités journalières.
La rédaction du troisième alinéa de l'article L. 613-8 du code de la sécurité sociale semble prévoir des conditions particulièrement avantageuses pour le maintien des droits des assurés dont l'entreprise est placée en liquidation judiciaire. Cet article, qui dispose que l'assuré peut continuer de bénéficier de son droit aux prestations de l'assurance maladie, peut être interprété comme indiquant que ce droit lui est ouvert même s'il n'est pas à jour de ses cotisations ou s'il n'a pas respecté son échéancier de paiement au moment du placement en liquidation judiciaire. Ce dispositif repose en effet sur une « dérogation aux dispositions du premier alinéa » de l'article L. 613-8 du code de la sécurité sociale.
Afin de répondre à ces difficultés et d'effectuer certaines coordinations, le paragraphe I du présent article propose d'effectuer plusieurs modifications de l'article L. 613-8 du code de la sécurité sociale.
Son 1° a) vise à remplacer la référence à l'article L. 621-70 du code de commerce, abrogé par la loi n° 2005-845 du 26 juillet 2005, par un renvoi aux articles L. 621-1 et L. 631-1 du même code, qui règlent respectivement les procédures de sauvegarde et de redressement judiciaire des entreprises.
Ses 1° b) et d) font entrer les décisions de la CCSF accordant des délais de paiement parmi les situations dans lesquelles un assuré peut se voir rétabli dans ses droits aux prestations à condition de respecter l'échéancier de paiement prescrit.
Son 1° c) apporte une précision rédactionnelle.
Son 2° tend à clarifier les conditions d'ouverture des droits aux indemnités journalières pour les assurés en liquidation judiciaire en les alignant sur les conditions de droit commun . Les droits de ces assurés ne seront maintenus que s'ils remplissent les conditions fixées par le premier alinéa.
Simplification du régime des indemnités journalières versées aux non-salariés agricoles
L'article 71 de la loi n° 2012-1104 du 17 décembre 2012 de financement de la sécurité sociale pour 2013 a ouvert aux travailleurs non-salariés agricoles le droit de percevoir des indemnités journalières en cas de maladie ou d'accident de la vie privée (article L. 732-4 du code rural et de la pêche maritime). Le paragraphe II du présent article vise à encadrer et à compléter ce dispositif.
Son 1° tend à préciser, à l'article L. 732-15 du code rural et de la pêche maritime, les conditions de suspension du versement de ces indemnités journalières.
Le 9° de l'article 71 de la loi de financement de la sécurité sociale pour 2013 a étendu aux prestations en espèces - qui comprennent notamment les indemnités journalières maladie - le principe de la suspension en cas de non-paiement des cotisations d'assurance maladie du fait de la mauvaise foi du bénéficiaire, qui concernait auparavant les seules prestations en nature. Le dispositif, qui visait à conditionner le versement des indemnités journalières au paiement des cotisations dues par le bénéficiaire, est cependant apparu inadapté aux prestations en espèces.
Afin de traduire efficacement cet objectif dans la législation, le présent article propose de réserver la condition de mauvaise foi à la suspension des seules prestations en nature et de subordonner le versement des prestations en espèces au respect des conditions de droit commun , c'est-à-dire au paiement des cotisations annuelles.
Le a) rétablit ainsi la rédaction initiale de l'article L. 732-15.
Le b) lui ajoute trois nouveaux alinéas. Le premier prévoit qu'un affilié à l'assurance maladie du régime des non-salariés agricoles (Amexa) ne peut bénéficier d'indemnités journalières maladie que s'il est à jour de la cotisation forfaitaire prévue par l'article L. 732-35-1. Le deuxième précise les conditions dans lesquelles les assurés peuvent percevoir ces indemnités en cas de plan de sauvegarde, de redressement judiciaire ou de délai de paiement accordé par la CCSF ou par la caisse de mutualité sociale agricole dont ils relèvent. Le troisième prévoit l'adoption d'un décret pour la fixation des conditions d'application de cet article.
Les 2° et 3° visent à préciser certaines modalités du contrôle des interruptions de travail pour cause de maladie pour les affiliés à l'Amexa et à l'Atexa (branche accidents du travail et maladies professionnelles pour les non-salariés agricoles).
Son 2° a) complète l'article L. 732-4 en prévoyant, d'une part, l'obligation pour l'assuré en interruption de travail de fournir un avis d'arrêt de travail signé par un médecin dans un délai déterminé par décret et, d'autre part, la possibilité pour le directeur de la caisse de mutualité sociale agricole de mettre en oeuvre une sanction, selon des modalités précisées par décret, en cas de non-respect de ce délai.
Son 3° complète l'article L. 752-24 afin de mettre en place un dispositif de sanction similaire pour l'indemnisation d'une interruption du travail résultant d'un accident du travail ou d'une maladie professionnelle. Il effectue en outre plusieurs coordinations.
Son 2° b) rend applicables au service des indemnités journalières versées par l'Amexa les dispositions de l'article L. 323-5 du code de la sécurité sociale, qui prévoit qu'une indemnité journalière ne peut faire l'objet d'une saisie ou d'une cession que dans les conditions et limites fixées par la législation relative à la saisie des rémunérations.
Le 4° du présent article vise à régler les modalités de la mise en invalidité des non-salariés agricoles afin de mieux coordonner, d'une part, le dispositif permettant le versement d'indemnités journalières en cas de maladie ou d'accident de la vie privée, et, d'autre part, celui prévu par l'article L. 732-8 du code rural et de la pêche maritime permettant le versement d'une pension d'invalidité.
Un nouvel article L. 732-8-1 donne à la caisse de mutualité sociale agricole la faculté de proposer la mise en invalidité d'un assuré . En l'absence d'initiative de sa part, la possibilité est ouverte à l'assuré, dans un délai déterminé par décret, de déposer lui-même une demande de pension d'invalidité.
Le 5° du présent article transpose le dispositif pour l'outre-mer. La mesure proposée est applicable dans les DOM (hormis Mayotte), à Saint-Martin et à Saint-Barthélemy.
Diverses coordinations sont prévues par le 6° .
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté sur cet article un amendement rédactionnel et un amendement visant à corriger une erreur matérielle.
III - La position de la commission
Cet article permet de remédier à la carence et à l'imprécision de la législation relative au maintien des droits aux indemnités journalières dans le régime social des indépendants. La différence dans les prestations accordées aux assurés rencontrant des difficultés pour payer leurs cotisations selon l'organisme auquel ils s'adressent ou la procédure judiciaire dont ils font l'objet, outre son caractère préjudiciable à la lisibilité du dispositif, ne permet pas d'assurer l'égalité de leur traitement.
Il permet également de compléter et de sécuriser le dispositif d'indemnisation des non-salariés agricoles pour les arrêts de travail liés à une maladie ou à un accident professionnel, qui constituait une avancée notable de la LFSS pour 2013.
Votre commission vous demande d'adopter cet article sans modification.
Article 46 bis - Rapport sur le droit aux indemnités journalières maladie
Objet : Cet article, inséré par l'Assemblée nationale, demande un rapport annuel du Gouvernement au Parlement sur les droits aux indemnités journalières maladie.
I - Le dispositif proposé par l'Assemblée nationale
Inséré à l'initiative des membres du groupe socialiste de la commission des affaires sociales de l'Assemblée nationale, cet article prévoit que le Gouvernement remet au Parlement, tous les ans avant le 30 septembre, un rapport sur l'application de la réglementation relative aux conditions d'ouverture de droit aux indemnités journalières maladie.
Cet article est très proche de l'amendement également adopté par l'Assemblée nationale et devenu l'article 46 ter du présent PLFSS ( cf. infra ).
II - La position de la commission
Le volume des indemnités journalières maladie a baissé de manière significative en 2012 (- 1,8 %) après une croissance très faible en 2011. L'évolution de ce poste de dépenses varie sensiblement selon les années, sans que l'ensemble des explications puisse être évaluées précisément.
Comme le souligne le rapport 2013 de l'assurance maladie sur ses charges et produits, il existe encore des inégalités dans l'accès à ces prestations : par exemple, les salariés qui ont une faible activité peuvent se retrouver dépourvus de droits du fait du seuil nécessaire des 200 heures de cotisations sur trois mois (à peu près équivalent d'un mi-temps). Environ 2,6 % de la population active travaillerait ainsi moins de 15 heures par semaine. La Cnam ajoute, dans son rapport, que cette situation est d'autant plus paradoxale que les salariés concernés cotisent, même si c'est en-dessous des seuils d'ouverture des droits, alors que les auto-entrepreneurs qui n'ont pas de chiffre d'affaires et n'acquittent donc pas de cotisation peuvent bénéficier d'indemnités journalières dont le montant est le double de l'IJ minimale du régime général.
La Cnam proposait en conséquence de rénover les conditions d'ouverture des droits aux IJ maladie, d'assouplir les règles actuelles d'ouverture des droits pour les salariés qui ont une petite activité ou une activité discontinue et de prendre en compte la situation particulière des salariés souffrant de pathologies lourdes et des personnes touchant des pensions d'invalidité.
Il est vrai que cette situation de personnes travaillant, mais trop peu pour bénéficier des IJ maladie, se rencontre en proportion plus grande chez des personnes souffrant de pathologies lourdes ou chroniques. La Ligue contre le cancer a d'ailleurs saisi votre rapporteur général de cette question particulièrement sensible.
Au total, votre rapporteur général soutient pleinement les deux amendements adoptés par l'Assemblée nationale (articles 46 bis et 46 ter ) qui demandent un rapport au Gouvernement sur la question des droits à indemnités journalières maladie, dont les conditions ne sont plus adaptées à l'évolution du travail.
A l'initiative de votre rapporteur général, la commission a adopté un amendement pour supprimer cet article au profit de l'article 46 ter , car ce dernier article ne demande pas un rapport annuel au Parlement.
La commission vous demander de supprimer cet article.
Article 46 ter - Rapport sur le droit aux indemnités journalières maladie
Objet : Cet article, inséré par l'Assemblée nationale, demande un rapport du Gouvernement au Parlement sur les droits aux indemnités journalières maladie.
I - Le dispositif proposé par l'Assemblée nationale
Inséré à l'initiative du groupe écologiste de l'Assemblée nationale, cet article prévoit que le Gouvernement remet au Parlement, avant la présentation du projet de loi de financement de la sécurité sociale pour 2015, un rapport sur les modalités d'adaptation des conditions d'attribution des indemnités journalières maladie et maternité. Ce rapport présentera notamment la possibilité d'une prise en compte au prorata des heures travaillées.
Cet article est très proche de l'article 46 bis qui demande également un rapport sur ce sujet.
II - La position de la commission
Votre rapporteur général a indiqué à l'article 46 bis en quoi il était favorable à la demande de rapport sur le sujet des indemnités journalières.
La commission vous demande d'adopter cet article sans modification.
Article 47 (art. L. 14-10-5 et L. 14-10-9 du code de l'action sociale et des familles) - Financement du plan d'aide à l'investissement dans le secteur médico-social pour 2014 et mesure de déconcentration
Objet : Cet article a pour objet de reconduire pour l'année 2014 le plan d'aide à l'investissement et de déconcentrer la gestion des crédits qui lui sont alloués au niveau des agences régionales de santé (ARS).
I - Le dispositif proposé
L'affectation d'une partie du produit de la contribution de solidarité pour l'autonomie (CSA) aux plans d'aide à l'investissement
Entre 2006 et 2010, les réserves de la Caisse nationale de solidarité pour l'autonomie (CNSA) ont été utilisées pour le financement d' aides à l'investissement dans le secteur médico-social . Afin de sécuriser les montants affectés à ces actions, la loi de financement de la sécurité sociale pour 2011 a prévu d'y consacrer une partie du produit de la CSA . Ces ressources sont ainsi prélevées sur la section I du budget de la caisse, destinée à financer le fonctionnement des établissements et services sociaux et médico-sociaux, pour alimenter le plan d'aide à l'investissement (PAI).
Il n'existe pas, au sein du budget de la CNSA, de section propre destinée au financement des actions d'investissement 76 ( * ) . Celles-ci sont intégrées dans la section V qui regroupe diverses mesures en faveur des personnes en perte d'autonomie.
En 2011, le montant prélevé sur la section I s'élevait à 4 % du produit de la CSA, soit 92,8 millions d'euros . Il a été ramené à 2 % par la loi de financement pour 2012, un niveau maintenu en 2013, ce qui correspond à un peu plus de 48 millions d'euros chaque année .
Au total, près d' 1,7 milliard d'euros ont été consacrés par la CNSA au plan d'aide à l'investissement sur la période 2006-2012.
Evolution de la consommation des plans d'investissement 2006 à 2012
(en millions d'euros)
|
Montants notifiés cumulés |
Montants consommés cumulés |
Taux de consommation |
|
|
2006 |
501,0 |
10,5 |
2,1 % |
|
2007 |
682,0 |
86,7 |
12,7 % |
|
2008 |
979,0 |
188,2 |
19,2 % |
|
2009 |
1 305,0 |
381,9 |
29,3 % |
|
2010 |
1 489,0 |
619,7 |
41,6 % |
|
2011 |
1 550,0 |
917,4 |
59,2 % |
|
2012 |
1 686,0 |
1 025,6 |
60,8 % |
Source : Rapport annuel 2012 de la CNSA
Des mesures de gel compensées par la mobilisation des réserves de la CNSA
Les aides à l'investissement contribuent à limiter le poids des investissements sur les budgets des établissements et, dans les établissements d'hébergement pour personnes âgées dépendantes, sur les tarifs acquittés par les résidents. Elles ont également un rôle d' effet levier qui joue sur la capacité d'emprunt des structures concernées.
En 2013, comme en 2012, les crédits du PAI ont été mis en réserve afin d'assurer le respect de l'Ondam . 120 millions d'euros ont cependant été prélevés sur les fonds propres de la CNSA pour financer les opérations d'investissement. S'y sont ajoutés 20 millions d'euros de crédits liés à la reprise d'opérations menées dans le cadre des contrats de projets Etat-région.
Si ce mécanisme permet au final de mobiliser des ressources plus élevées que ce qui est décidé chaque année en loi de financement, il rend peu lisible et prévisible la politique d'investissement menée par la CNSA.
En outre, mobiliser chaque année une partie des réserves de la CNSA pour compenser le gel des crédits du PAI pose question dans un contexte où ces réserves ont vocation à diminuer, voire disparaître . Au final, l'affectation d'une ressource dédiée, la CSA, ne joue pas le rôle qui lui avait été assigné d'assurer la pérennité des investissements. Cette situation devrait conduire à s'interroger, d'une part sur la mise en place de mécanismes de régulation de l'Ondam alternatifs, d'autre part sur la mobilisation de recettes nouvelles au bénéfice du PAI.
La répartition du produit de la CSA au sein du budget de la CNSA en 2014.
Le 1° de l'article 47 reconduit, pour l'année 2014, les modalités d'affectation du produit de la CSA fixées en 2012 et 2013 :
- 13 % iront au financement du fonctionnement des établissements ou services médico-sociaux accueillant des personnes handicapées et 39 % à celui des établissements ou services médico-sociaux accueillant des personnes âgées (section I du budget de la CNSA) ;
- 2 % seront dédiés au financement du plan d'aide à l'investissement , répartis à parts égales entre les secteurs personnes âgées et personnes handicapées (section V du budget de la CNSA), soit environ 49 millions d'euros .
L'article L. 14-10-5 du code de l'action sociale et des familles pose le principe de la sanctuarisation d'une partie du produit de la CSA au profit des personnes handicapées (financement des établissements ou services et de la prestation de compensation du handicap). Il est en effet précisé que la part de celle-ci, avant imputation aux sections V et VI, ne peut être inférieure à 40 % de l'ensemble du produit de la CSA. Pour les années 2012 et 2013, cette part a été fixée à 39 %. Le présent article reconduit cela pour l'année 2014.
En outre, comme chaque année, 26 % du produit de la CSA sera destiné au financement de la prestation de compensation du handicap (PCH) et 20 % à celui de l'allocation personnalisée d'autonomie (APA).
La déconcentration de la gestion des crédits au niveau des ARS
Le 2° du présent article prévoit de déconcentrer la gestion des crédits au niveau des ARS. Il vient pour cela modifier l'article L. 14-10-9 du code de l'action sociale et des familles.
Chaque année, une décision du directeur de la CNSA viendra fixer, dans la limite d'un montant national défini par arrêté des ministres chargés des personnes âgées, des personnes handicapées et de la sécurité sociale, le niveau de la contribution venant abonder le budget de chaque ARS. L'arrêté précité définira également les conditions d'utilisation et d'affectation des crédits ainsi que la façon dont les ARS devront rendre compte de leur utilisation.
Cette mesure est inscrite dans la convention d'objectifs et de gestion conclue entre l'Etat et la CNSA pour la période 2012-2015. Afin de conserver sa capacité de pilotage, la CNSA travaille à l'élaboration d'une application informatique dédiée qui pourra être reliée au système d'information budgétaire et comptable des ARS et garantira ainsi le suivi du PAI.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté un amendement rédactionnel à cet article.
III - La position de la commission
Le vieillissement du parc médico-social rendra nécessaires dans les années à venir des investissements importants qui doivent pouvoir être accompagnés par la CNSA.
A l'initiative de votre rapporteur, la commission a adopté un amendement de réécriture de l'article 47 tendant à sécuriser les crédits du PAI et à mieux les identifier au sein d'une nouvelle section du budget de la CNSA. Celle-ci sera alimentée par au moins 2 % du produit de la CSA. Les dispositions relatives à la délégation de la gestion des crédits du PAI aux ARS sont maintenues.
La commission vous demande d'adopter cet article ainsi modifié.
Article 47 bis (art. 67 de la loi n° 2011-1906 du 21 décembre 2011 de financement de la sécurité sociale pour 2012) - Expérimentation d'une modulation du forfait global relatif aux soins dans les établissements d'hébergement pour personnes âgées dépendantes en fonction d'indicateurs de qualité et d'efficience
Objet : Cet article, inséré par l'Assemblée nationale, vise à supprimer les dispositions autorisant l'expérimentation de la modulation du forfait soins dans les établissements d'hébergement pour personnes âgées dépendantes en fonction d'indicateurs de qualité et d'efficience.
I - Le dispositif proposé par l'Assemblée nationale
Le présent article, introduit par l'Assemblée nationale à l'initiative de Martine Pinville, rapporteure au nom de la commission des affaires sociales pour le secteur médico-social, vise à supprimer l'article 67 de la loi de financement de la sécurité sociale pour 2012 . Cet article autorise les établissements d'hébergement pour personnes âgées dépendantes (Ehpad) volontaires à expérimenter la modulation du forfait global relatif aux soins en fonction d'indicateurs de qualité et d'efficience .
Soulignant l'incertitude et l'instabilité qui entourent la tarification des Ehpad, Ronan Kerdraon, alors rapporteur pour le secteur médico-social au Sénat, avait proposé la suppression de cette mesure au moment de son introduction puis l'année suivante lors de l'examen de la loi de financement pour 2013.
Un an après, les travaux devant permettre de lancer l'expérimentation ne semblent pas avoir permis d'avancées significatives sur le sujet. En outre, les interrogations relatives à la tarification des Ehpad, notamment concernant la mise en oeuvre de la tarification à la ressource ou l'application du tarif global, sont toujours aussi présentes.
II - La position de la commission
La commission se satisfait de la convergence de vues entre l'Assemblée nationale et le Sénat sur une expérimentation qui, malgré son intérêt théorique, apparaît aujourd'hui encore prématurée.
La commission vous demande d'adopter cet article sans modification.
Article additionnel après l'article 47 bis (art. L. 314-3-1-1 [nouveau] du code de l'action sociale et des familles) - Rapport annuel sur le financement des établissements et services médico-sociaux
Objet : Cet article additionnel vise à prévoir la publication annuelle d'un rapport sur le financement des établissements et services médico-sociaux.
Aux termes de l'article L. 162-22-19 du code de la sécurité sociale, le Gouvernement transmet au Parlement, avant le 15 septembre de chaque année, un rapport sur le financement des établissements de santé. Ce document doit notamment préciser les dispositions prises concernant la tarification à l'activité et le financement des missions d'intérêt général et d'aide à la contractualisation (Migac).
Aucune disposition de ce type n'est prévue concernant les établissements et services financés par l'Ondam médico-social. Un tel rapport constituerait pourtant un support utile au moment de l'examen du projet de loi de financement de la sécurité sociale, et ce d'autant plus que le financement de ces structures est hétérogène et complexe et qu'il serait nécessaire d'avoir davantage de visibilité sur les processus de réforme en cours.
A l'initiative de votre rapporteur, la commission a adopté, sous la forme d'un article additionnel, un amendement tendant à introduire dans le code de l'action sociale et des familles un article L. 314-3-1-1 qui constituera le pendant, pour les établissements et services financés par l'Ondam médico-social, de l'article L. 162-22-19 du code de la sécurité sociale.
La commission vous demande d'adopter cet article additionnel dans la rédaction qu'elle vous soumet.
Article additionnel après l'article 47 bis (art. L. 313-12-2 du code de l'action sociale et des familles) - Contrats pluriannuels d'objectifs et de moyens conclus par les établissements et services médico-sociaux
Objet : Cet article additionnel a pour objet de supprimer le renvoi à des dispositions réglementaires pour fixer le seuil à partir duquel la conclusion de contrats pluriannuels d'objectifs et de moyens dans certains établissements et services médico-sociaux est rendue obligatoire.
L'article L. 313-12-2 du code de l'action sociale et des familles issu de la loi « HPST » du 21 juillet 2009 rend obligatoire la signature d'un contrat pluriannuel d'objectifs et de moyens (Cpom) par les établissements et services médico-sociaux relevant de la compétence tarifaire exclusive du directeur général de l'ARS ou du préfet de région à partir d'un certain seuil d'activité.
Ce dernier doit être fixé par un arrêté des ministres chargés des affaires sociales et de l'assurance maladie qui n'a toujours pas été pris quatre ans et demi après la publication de la loi.
Or les Cpom contribuent à une allocation plus efficace des crédits de l'objectif global de dépenses (OGD), dont la sous-consommation récurrente dans le secteur personnes âgées est régulièrement regrettée.
A l'initiative de votre rapporteur, la commission a adopté, sous la forme d'un article additionnel, un amendement supprimant le renvoi à des dispositions réglementaires à l'article L. 312-2-2 afin d'alerter le Gouvernement sur la nécessité de rendre au plus vite applicable cet article.
La commission vous demande d'adopter cet article additionnel dans la rédaction qu'elle vous soumet.
Article additionnel avant l'article 48 (article 40 de la loi n° 2000-1257 du 23 décembre 2000 de financement de la sécurité sociale pour 2001) - Simplification du financement de l'Asip Santé
Objet : Cet article additionnel propose de simplifier le circuit de financement de l'Agence des systèmes d'information partagés de santé (Asip Santé) en prévoyant une dotation unique de l'assurance maladie au lieu de deux.
Alors que l'Asip Santé est déjà très majoritairement financée par une dotation de l'assurance maladie, la loi de financement de la sécurité sociale pour 2013 a prévu que l'agence est également financée par le Fonds de modernisation des établissements de santé publics et privés (Fmespp), lui-même alimenté uniquement par l'assurance maladie.
Ce double circuit de financement n'apporte rien, sinon une étape supplémentaire et des frais de gestion pour la Caisse des dépôts et consignations qui gère le Fmespp.
A l'initiative de votre rapporteur général, la commission a donc proposé, comme lors de l'examen du projet de loi de financement pour 2013, de supprimer le financement de l'Asip Santé par le Fmespp, non pas pour diminuer les ressources de l'agence mais pour simplifier le dispositif.
La commission vous demande d'adopter cet article additionnel dans la rédaction qu'elle vous soumet.
Article 48 (art. L. 1432-6 du code de la santé publique) - Dotations 2014 de l'assurance maladie et de la caisse nationale de solidarité pour l'autonomie à divers fonds et organismes
Objet : Cet article fixe le montant pour 2014 de la participation des régimes d'assurance maladie au financement du Fmespp, de l'Oniam et de l'Eprus. Il fixe également le montant des contributions de l'assurance maladie et de la CNSA au financement des ARS.
I - Le dispositif proposé
Participation des régimes d'assurance maladie au financement du Fmespp
Créé sous le nom de fonds de modernisation des établissements de santé par la loi de financement de la sécurité sociale pour 2001, le fonds de modernisation des établissements de santé publics et privés (Fmespp) avait initialement pour mission le financement d'actions visant à améliorer la performance hospitalière et les conditions de travail des personnels, à faciliter l'accompagnement social de la modernisation, ainsi que des opérations d'investissement.
Le Fmespp a cependant connu un réaménagement du périmètre de ses missions au cours des dernières années :
- le financement des actions relatives à la modernisation, l'adaptation et la restructuration de l'offre de soins, à l'amélioration des conditions de travail des personnels des établissements de santé et à l'accompagnement social de la modernisation a été transféré au Fonds d'intervention régional (FIR) créé par l'article 65 de la loi de financement de la sécurité sociale pour 2012 ;
- l'article 73 de la loi de financement de la sécurité sociale pour 2013 lui a confié le financement des missions d'ampleur nationale pilotées ou conduites au bénéfice des établissements de santé déléguées par le ministre chargé de la santé au groupement d'intérêt public chargé du développement des systèmes d'information de santés partagés (Asip-santé)77 ( * ).
L'action du Fmespp se trouve ainsi recentrée sur le financement de mesures réalisées au plan national , et en particulier sur les investissements.
Ses ressources, fixées chaque année en loi de financement de la sécurité sociale, proviennent d'une participation des régimes obligatoires d'assurance maladie.
Sa gestion est assurée par la Caisse des dépôts et consignations, qui a prélevé à ce titre 644 420 euros de frais administratifs en 2012 , soit une hausse de 2,35 % par rapport à l'année 2011.
Les principales dépenses en 2013 du Fmespp, initialement doté de 370,27 millions d'euros, ont concerné le plan Hôpital 2012 (135 millions) et le plan Hôpital numérique (28 millions), la subvention à l'Agence technique d'information sur l'hospitalisation (Atih), ainsi que le financement de l'Asip-santé. Une provision de 150 millions d'euros en vue des prochains investissements hospitaliers pour la période 2014-2017 a par ailleurs été constituée.
Le Fmespp connaît à la fin de 2012 un report à nouveau moins important que celui constaté au cours des années précédentes, puisqu'il s'élève, après affectation du résultat, à 131 millions d'euros contre 308 millions en 2011, 283 millions en 2010 et 511 millions en 2009. Cette baisse résulte principalement de la mise en oeuvre de la procédure de déchéance des crédits prévue par l'article 61 de la loi de financement de la sécurité sociale pour 2010 ( cf. article 5 du présent PLFSS).
Le fonds dispose par ailleurs de disponibilités importantes (55,8 millions d'euros en valeurs mobilières de placement au 31 décembre 2012) et dégage des revenus financiers, les opérations de placement en fonds commun de placement (FCP) ayant repris à partir de juillet 2012 selon l'annexe comptable au rapport de la Caisse des dépôts et consignations sur le Fmespp.
Le paragraphe I du présent article fixe la dotation de l'assurance maladie à 263,34 millions d'euros pour l'année 2014 . Ce montant correspond à une diminution de 29 % par rapport à la dotation prévue en loi de financement de la sécurité sociale pour 2013, qui s'élevait à 370,27 millions d'euros. Cette diminution s'explique principalement par la non-reconduction des crédits provisionnés en 2013 en vue des besoins de financement de la période 2014-2017. Il faut également rappeler que certaines des missions du Fmespp ont été reprises par le FIR en 2012.
Cette dotation sera principalement affectée au financement des investissements hospitaliers nationaux (210 millions d'euros). Il est également prévu que ces crédits soient utilisés pour le financement de la participation de tous les établissements de santé à l'étude nationale des coûts à méthodologie commune (ENCC), dont la gestion sera confiée à l'Atih. Au titre de l'année 2012, le Fmespp finançait la participation des établissements de santé du champ des soins de suite et de réadaptation (SSR) financés sous objectifs quantifiés nationaux (OQN) à l'ENCC.
Participation des régimes d'assurance maladie au financement de l'Oniam
Créé par la loi du 4 mars 2002 relative aux droits des malades et à la qualité du système de santé, l'Office national d'indemnisation des accidents médicaux, des accidents iatrogènes et des infections nosocomiales (Oniam) est un établissement public placé sous la tutelle du ministère de la santé et disposant de structures décentralisées, les commissions régionales de conciliation et d'indemnisation (CCI).
Depuis l'affirmation du principe général qui a présidé à sa constitution - l'indemnisation, au titre de la solidarité nationale, des dommages occasionnés par la survenance d'un accident médical non fautif -, ses missions ont été régulièrement et considérablement élargies aux conséquences de divers événements médicaux (vaccinations obligatoires, hormone de croissance, contamination par les virus T-lymphotrophique humain (HTLV), de l'immunodéficience humaine (VIH), de l'hépatite C (VHC) et de l'hépatite B (VHB), victimes du benfluorex) ou encore aux dommages directement imputables à une activité de prévention, de diagnostic ou de soins.
Les recettes de l'Oniam sont essentiellement constituées d'une dotation globale versée par l'assurance maladie et destinée à financer l'indemnisation des accidents médicaux, des contaminations par le VIH, le VHC, le VHB et le HTLV. Elles résultent également d'une dotation de l'Etat pour le financement des accidents vaccinaux, des dommages consécutifs à des mesures sanitaires d'urgence et ceux résultant de la prise du benfluorex. L'Oniam dispose par ailleurs du produit des recours subrogatoires.
La dotation de l'Etablissement français du sang (EFS) dont bénéficiait l'Oniam jusqu'en 2012 pour les dépenses d'indemnisation des personnes contaminées par le virus de l'hépatite C a été supprimée par l'article 72 de la loi de financement de la sécurité sociale pour 2013.
Depuis 2002, le montant de la dotation globale versée par l'assurance maladie a été erratique car, dès les premières années de son fonctionnement, l'Oniam a constitué un fonds de roulement important.
Evolution des dépenses et dotations de l'Oniam
(en millions d'euros)
|
2007 |
2008 |
2009 |
2010 |
2011 |
2012 |
2013 (p) |
|
|
Dotations annuelles
|
0 |
50 |
117 |
70 |
10 |
55 |
124 |
|
Dépenses |
82 |
95 |
89 |
78 |
100 |
139,7 |
178,4 |
|
Fonds de roulement |
98 |
76 |
120 |
126 |
74 |
44 |
|
|
Réserves |
77 |
50 |
98 |
108 |
53 |
16,2 |
13,1 |
Source : Annexe 8 du PLFSS
Le II du présent article fixe à 138 millions d'euros la dotation de l'assurance maladie à l'Oniam pour 2014, soit une augmentation de 14 millions d'euros par rapport au montant initialement prévu dans la loi de financement de la sécurité sociale pour 2013. Cette dotation a été fixée en tenant compte du montant prévisionnel de dépenses à la charge de l'assurance maladie (150,6 millions d'euros) et de la nécessité de maintenir une réserve prudentielle minimale à hauteur de 13 millions d'euros. Elle a été fondée, selon l'étude d'impact annexée au présent projet de loi, sur la relative stabilité du nombre de dossiers d'indemnisation reçus par les CCI au cours des dernières années (4 117 en 2010, 4 279 en 2011 et 4 255 en 2 012).
Il est surprenant que le financement de l'Oniam, qui a pour mission d'indemniser les victimes d'événements médicaux au titre de la solidarité nationale, demeure très largement à la charge de l'assurance maladie et ne soit pas assumé par l'Etat selon un autre mécanisme. Pour 2013, sur 178,4 millions d'euros de charges estimées pour l'Oniam, 157,5 millions relevaient ainsi de la dotation de l'assurance maladie, soit 88 %.
Participation des régimes d'assurance maladie au financement de l'Eprus
Depuis la loi de 2007 relative à la préparation du système de santé à des menaces sanitaires de grande ampleur, la gestion administrative et financière de la réserve sanitaire est assurée par l'Etablissement de préparation et de réponse aux urgences sanitaires (Eprus), établissement public de l'Etat à caractère administratif placé sous la tutelle du ministre chargé de la santé.
En application de l'article L. 3135-4 du code de la santé publique, ses ressources proviennent notamment d'une contribution à la charge des régimes d'assurance maladie, dans la limite légalement fixée de la moitié des dépenses consacrées par l'établissement à l'acquisition, la fabrication, l'importation, la distribution et l'exportation des produits et services nécessaires à la protection de la population face aux menaces sanitaires graves ou à des actions de prévention de risques sanitaires majeurs. Le respect de ce plafond est apprécié sur trois exercices consécutifs. Ces ressources sont complétées par une subvention de l'Etat pour charges de service public et, de manière marginale, par le produit de ventes de produits et services divers.
La programmation triennale du budget de l'Eprus pour la période 2013-2015 atteint 66,6 millions d'euros pour sa partie financée par l'assurance maladie. Ce budget prévisionnel est en nette diminution par rapport aux triennaux précédents, dans la mesure où l'Eprus, qui fonctionne depuis 2007, a désormais atteint sa maturité et où l'exercice triennal 2010-2012 avait été marqué par la gestion de la pandémie grippale A (H1N1).
Le paragraphe III du présent article fixe le montant de la participation 2014 de l'assurance maladie à 22,2 millions d'euros , ce qui correspond à une reconduction du montant fixé pour 2013 (qui se trouve cependant rectifié à 32,2 millions d'euros par le présent projet de loi, article 5). Cette dotation permettra notamment de financer les dépenses liées à la gestion des produits de santé des stocks stratégiques de l'Etat, dont relèvent la construction d'un site de stockage central, l'ouverture de l'établissement pharmaceutique de ce site et la poursuite de la stratégie de lissage des acquisitions
Malgré le principe légalement fixé de la parité de cofinancement de l'Eprus entre l'Etat et l'assurance maladie, l'annexe 8 au présent projet de loi indique que la participation de l'Etat s'élèvera à 17,3 millions d'euros pour 2014.
Le montant du fonds de roulement sans stocks s'élève à 65,3 millions d'euros fin 2013, soit l'équivalent de trois années de dotation de l'assurance maladie. Il est à noter que l'étude d'impact annexée au projet de loi de financement de la sécurité sociale pour 2013 indiquait que ce fonds de roulement serait « progressivement ramené à un niveau prudentiel fin 2015 ».
Contributions de l'assurance maladie et de la caisse nationale de solidarité (CNSA) aux agences régionales de santé (ARS)
En application de la loi de financement de la sécurité sociale pour 2011 (article L. 1432-6 °3 du code de la santé publique), la première section du budget de la CNSA est déléguée aux ARS au titre de leurs actions concernant la prise en charge et l'accompagnement des personnes âgées et des personnes handicapées. Ces dotations sont notamment destinées au financement des maisons pour l'autonomie et l'intégration des malades (Maia) pour les patients souffrant de la maladie d'Alzheimer, ainsi que des groupes d'entraide mutuelle (Gem), qui constituent des espaces d'accueil, d'échanges, de rencontres et de convivialité pour des personnes en souffrance psychique.
Cet abondement est en progression constante depuis 2011. Fixé à 52 millions pour 2011, 64,55 millions pour 2012 et 83,65 millions en 2013, il atteint 91,37 millions pour 2014 ( paragraphe V du présent article), soit une progression de 9,2 % par rapport à 2013 et de 76 % par rapport à 2011 .
Ce montant sera réparti comme suit : 29 millions au titre des Gem, 57,14 millions pour les Maia, 3 millions pour les aidants familiaux des malades Alzheimer, 1,2 million à destination de l'aide à domicile, 0,78 million pour le financement des centre régionaux d'études, d'actions et d'information en faveur des personnes en situation de handicap (CREAI) et 0,25 million au titre des formations à l'utilisation des logiciels Aggir 78 ( * ) et Pathos 79 ( * ) . La dotation 2013 prévoit ainsi un nouvel effort particulier en faveur des Maia (+ 22 % par rapport à 2013), qui sont actuellement en phase de montée en charge.
Evolution de la répartition de la contribution de la CNSA aux ARS
(en millions d'euros)
|
2011 |
2012 |
2013 |
2014 |
|
|
Groupements d'entraide mutuelle (Gem) |
27 |
27 |
27 |
29 |
|
Maisons pour l'autonomie et l'intégration des malades Alzheimer (Maia) |
11,95 |
27,5 |
46,6 |
57,14 |
|
Plan « bien vieillir » |
3 |
0 |
0 |
0 |
|
Formation et modernisation du secteur de l'aide à domicile |
9,8 |
6,8 |
6,2 |
1,2 |
|
Aidants familiaux Alzheimer |
0 |
3 |
3 |
3 |
|
Logiciels Aggir et Pathos |
0,25 |
0,25 |
0,25 |
0,25 |
|
Centres régionaux d'études, d'actions et d'information en faveur des personnes en situation de handicap (Creai) |
0 |
0 |
0,6 |
0,78 |
|
Total |
52 |
64,55 |
83,65 |
91,37 |
Source : Etude d'impact du PLFSS et commission des affaires sociales du Sénat
En application de l'article L. 1432-6 du code de la santé publique, les régimes d'assurance maladie contribuent au financement du budget de gestion des ARS, au titre des personnels transférés à la suite de la loi HPST du 21 juillet 2009.
Le 1° du paragraphe V du présent article fixe à 162 millions le montant de la dotation de l'assurance maladie aux ARS, après 160 millions en 2012 et 2013 et 161 millions en 2011, première année entière d'exercice pour les ARS. L'étude d'impact annexée au présent projet de loi précise que les normes d'évolution des dépenses de fonctionnement fixées pour les opérateurs de l'Etat, hors dépenses de personnel, ont été appliquées aux ARS.
Par ailleurs, le 2° du même paragraphe propose de modifier l'article L. 1432-6 du code de la santé publique afin de prévoir que la dotation des régimes d'assurance maladie aux ARS soit fixée par arrêté et non plus par la loi de financement de la sécurité sociale. Cette modification constituerait une mesure de simplification, cette dépense relevant des budgets de gestion des caisses nationales. Elle s'appliquerait à compter de l'exercice 2015 ( 3° ).
Au total, la dotation globale aux ARS fixée par le présent article s'élève à 253,35 millions d'euros , soit une augmentation de 4 % par rapport à 2013 (243,65 millions d'euros).
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté deux amendements rédactionnels à cet article.
III - La position de la commission
Votre rapporteur général regrette depuis plusieurs années que seules certaines des participations des régimes obligatoires de base à divers fonds et organismes soient fixées par le législateur.
Celui-ci est appelé à se prononcer pour 2014 sur les dotations au Fmespp, à l'Eprus, à l'Oniam et aux ARS (assurance maladie et CNSA) pour un montant total de 676,91 millions d'euros .
Echappent en revanche à sa compétence, voire à son information, les contributions en faveur de la Haute Autorité de santé (HAS, 24,3 millions de la part de l'assurance maladie en 2013), de l'Institut national de la transfusion sanguine (environ 10 millions), l'Institut national de prévention et d'éducation pour la santé (Inpes, 58 millions, soit 81 % du cofinancement entre l'Etat et l'assurance maladie), de l'Agence de la biomédecine (30,4 millions), de l'Agence nationale d'appui à la performance (Anap, 22 millions), de l'Agence des systèmes d'information partagés de santé (Asip, 46,4 millions), de l'Agence technique de l'information sur l'hospitalisation (Atih, 6,8 millions de l'assurance maladie et 7,1 millions du Fmespp, soit indirectement de l'assurance maladie), du Centre national de gestion (CNG, 17,5 millions), de l'Organisme gestionnaire du développement professionnel continu (155 millions), ainsi que du Fonds d'intervention régional (FIR) et de divers organismes chargés de l'action sociale, culturelle et de loisirs dans les établissements de santé (pas d'information sur le montant).
Au total, les montants mentionnés à l'annexe 8 du PLFSS s'élèvent au minimum à 377,5 millions d'euros de dotations de l'assurance maladie en 2013 à dix autre fonds et organismes que ceux figurant à l'article 48 du projet de loi de financement de la sécurité sociale.
Votre rapporteur général souhaite que le Parlement soit à l'avenir mieux informé des contributions versées par l'assurance maladie à des organismes extérieurs, d'autant que certains d'entre eux sont majoritairement financés par l'assurance maladie alors qu'ils s'apparentent à des démembrements de l'Etat (c'est notamment le cas du Centre national de gestion de certains personnels hospitaliers).
Votre rapporteur général relève en outre que certains de ces organismes présentent des niveaux de fonds de roulement qui n'apparaissent pas en rapport avec la situation financière de l'assurance maladie . Ainsi, l'Anap présentait fin 2012 un fonds de roulement de 21,25 millions mais reçoit une contribution de 22 millions de l'assurance maladie pour 2013. On peut en outre s'interroger sur le niveau des fonds placés par la Caisse des dépôts pour le Fmespp (55,8 millions d'euros) alors que l'assurance maladie est elle-même déficitaire.
Votre rapporteur général souhaite également voir opérées une simplification et une rationalisation de l'ensemble de ces dispositifs, et se montre favorable à ce titre à la suppression du Fonds d'intervention pour la qualité et la coordination des soins (Fiqcs) opérée par l'article 32 du présent projet de loi.
A l'initiative de votre rapporteur général, la commission a adopté un amendement visant à maintenir le vote par le Parlement de la dotation de l'assurance maladie aux ARS.
La commission vous demande d'adopter cet article ainsi modifié.
Article 49 - Objectif de dépenses de la branche maladie pour 2014
Objet : Cet article fixe l'objectif de dépenses de la branche maladie, maternité, invalidité et décès pour 2014 à 194,1 milliards d'euros pour l'ensemble des régimes obligatoires de base et à 169,9 milliards pour le seul régime général.
I - Le dispositif proposé
Les dispositions de cet article font partie de celles devant obligatoirement figurer dans la loi de financement de la sécurité sociale, conformément à l'article L.O. 111-3 du code de la sécurité sociale. Celui-ci prévoit en effet que la loi de financement de la sécurité sociale, dans sa partie comprenant les dispositions relatives aux dépenses pour l'année à venir, « fixe, par branche, les objectifs de dépense de l'ensemble des régimes obligatoires de base et, de manière spécifique, ceux du régime général, ainsi que, le cas échéant, leurs sous-objectifs ». Le présent article porte sur la branche maladie, maternité, invalidité et décès.
Les dépenses réglées par cet article doivent être distinguées de celles entrant dans le champ de l'objectif national de dépenses d'assurance maladie (Ondam) :
- tandis que l'Ondam constitue un indicateur de nature économique, les dépenses de la branche maladie fixées par le présent article sont définies en fonction de normes comptables ;
- l'Ondam constitue un objectif interbranches, qui recouvre certaines dépenses de la branche maladie, maternité, invalidité, décès et de la branche AT-MP sans les prendre toutes en compte. S'agissant de la branche maladie, sont ainsi exclues du champ de l'Ondam la part des prestations médico-sociales financée par la caisse nationale de solidarité pour l'autonomie, les indemnités journalières maternité, les prestations invalidité-décès, les prestations extra-légales et les actions de prévention. D'une manière générale, l'Ondam ne comprend que 30 % des charges de la branche AT-MP et 80 % des charges de la caisse nationale d'assurance maladie des travailleurs salariés (Cnam).
Le présent article propose de fixer, pour 2014, l'objectif de dépenses de la branche malade à :
- 194,1 milliards d'euros pour l'ensemble des régimes obligatoires de base de la sécurité sociale ;
- 169,9 milliards d'euros pour le régime général de la sécurité sociale .
Ces montants correspondent à une augmentation des dépenses de 4,6 milliards d'euros par rapport aux prévisions de dépenses pour 2013, soit une progression de 2,4 % . Les dépenses du seul régime général seront en hausse de 4,7 milliards d'euros, soit 2,8 %.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale n'a pas apporté de modification à cet article.
III - La position de la commission
Votre commission vous demande d'adopter cet article sans modification.
Article 50 - Objectif national de dépenses d'assurance maladie pour 2014
Objet : Cet article fixe l'objectif national de dépenses d'assurance maladie (Ondam) à 179,2 milliards d'euros pour 2014 et répartit cette enveloppe en sous-objectifs.
I - Le dispositif proposé
Les dispositions de cet article font partie de celles devant obligatoirement figurer dans la loi de financement de la sécurité sociale, conformément à l'article L.O. 111-3 du code de la sécurité sociale. Celui-ci prévoit en effet que la loi de financement de la sécurité sociale, dans sa partie comprenant les dispositions relatives aux dépenses pour l'année à venir, « fixe l'objectif national de dépenses d'assurance maladie de l'ensemble des régimes obligatoires de base ainsi que ses sous-objectifs ».
Une progression globale de l'Ondam de 2,4 %
Il est proposé de fixer l'Ondam à 179,2 milliards d'euros pour 2014 , soit une progression de 2,4 % par rapport à la prévision révisée de réalisation pour 2013.
Ce taux traduit un effort sensible en faveur de la santé en France, puisqu'il représente une enveloppe supplémentaire de 4,2 milliards d'euros affectée au financement du système de soins.
Dans le cadre contraint des finances publiques, il traduit en même temps la poursuite de l'objectif de maîtrise des dépenses, dans la mesure où l'évolution spontanée des dépenses d'assurance maladie est estimée à 3,8 %. Cette enveloppe représente donc un effort de limitation des dépenses de 2,4 milliards d'euros par rapport à leur évolution tendancielle.
Le taux proposé est en outre inférieur de 0,2 % aux engagements pris dans le cadre de la loi n° 2012-1558 du 31 décembre 2012 de programmation des finances publiques pour les années 2012 à 2017, qui a fixé une trajectoire d'évolution de l'Ondam de 2,6 % en 2014 puis 2,5 % chaque année jusqu'en 2017.
Par ailleurs, conformément à la loi de programmation des finances publiques précitée, une mise en réserve de crédits sera effectuée à hauteur de 545 millions d'euros , soit le même montant qu'en 2012 et 2013. Les modalités de mise en réserve des crédits ont été sensiblement modifiées par l'article 60 de la loi de financement pour 2013 : alors qu'elle pesait auparavant sur les seules Migac, elle pourra désormais porter sur l'ensemble des prestations d'hospitalisation par application d'un coefficient prudentiel aux tarifs du secteur MCO.
Un nouveau sous-objectif retraçant les dépenses relatives au Fonds d'intervention régional (FIR)
Il est proposé de modifier la structure de l'Ondam pour 2014 : les dépenses relatives au FIR seront pour la première fois identifiées au travers d'un nouveau sous-objectif de l'Ondam .
Le FIR constitue une enveloppe déléguée aux agences régionales de santé (ARS) pour la mise en oeuvre de leurs politiques notamment en matière de prévention, d'accompagnement des établissements de santé ou encore de permanence des soins. Les dépenses afférentes sont à l'heure actuelle retracées dans les différents sous-objectifs de l'Ondam, ce qui nuit à la lisibilité des dépenses de l'assurance maladie.
Synthèse de l'Ondam 2014
(en milliards d'euros)
|
Prévision d'exécution 2013 (périmètre 2014) |
Sous-objectifs 2014 |
Evolution |
|
|
Ondam soins de ville |
79,3 |
81,2 |
2,4 % |
|
Ondam hospitalier |
73,8 |
75,5 |
2,3 % |
|
Etablissements de santé tarifés à l'activité |
54,2 |
55,6 |
2,6 % |
|
Autres dépenses relatives aux établissements de santé |
19,6 |
19,9 |
1,3 % |
|
Ondam médico-social |
17,1 |
17,6 |
3,0 % |
|
Contribution de l'assurance maladie aux dépenses en établissements et services pour personnes âgées |
8,4 |
8,6 |
2,9 % |
|
Contribution de l'assurance maladie aux dépenses en établissements et services pour personnes handicapées |
8,7 |
9,0 |
3,1 % |
|
Fonds d'intervention régional |
3,1 |
3,2 |
2,4 % |
|
Autres dépenses * |
1,6 |
1,7 |
5,6 % |
|
Ondam TOTAL |
174,9 |
179,2 |
2,4 % |
* Ce sous-objectif comprend principalement les dépenses relatives aux soins à l'étranger.
En 2014, le sous-objectif soins de ville progresse de 2,4 %, notamment grâce à l'effet généré par une sous-consommation de 500 millions d'euros en 2013. L'Ondam hospitalier augmente quant à lui de 2,3 % ; les établissements MCO bénéficieront d'une progression de 2,6 % (soit 1,4 milliard d'euros supplémentaires) quand les établissements de soins de suite et de réadaptation (SSR) et les centres de santé mentale connaîtront une augmentation limitée à 1,3 %.
Mesures tendant à limiter les dépenses
Afin d'assurer le respect de l'objectif d'évolution de 2,4 % par rapport à l'évolution spontanée des dépenses, plusieurs mesures d'économie seront prises pour un montant total de 2,4 milliards d'euros . Cet effort d'économie portera principalement sur les prix des produits de santé (960 millions d'euros sur les médicaments et 120 millions d'euros sur les dispositifs médicaux). On peut en outre relever que la sous-exécution de l'Ondam en 2013 apporte un effet base de 500 millions d'euros.
Tableau récapitulatif des mesures de
limitation
des dépenses relatives à l'Ondam 2014
(en millions d'euros)
|
Effet report de mesures 2013 (hors baisses de prix de produits de santé) |
90 |
|
Baisses de tarifs professionnels libéraux (radiologues, biologistes) |
130 |
|
Actions de maîtrise médicalisée des dépenses |
600 |
|
Baisses de prix de médicaments (ville et hôpital) |
960 |
|
dont baisses de prix de médicaments ayant perdu leur brevet |
245 |
|
dont optimisation de la tarification des génériques |
165 |
|
dont opérations de convergence de prix dans le répertoire selon les orientations ministérielles |
200 |
|
dont baisses de prix de médicaments sous brevet |
260 |
|
dont baisses de prix à l'hôpital |
90 |
|
Baisses de prix de dispositifs médicaux |
120 |
|
dont ville |
70 |
|
dont hôpital |
50 |
|
Efficience à l'hôpital |
440 |
|
dont économies relatives aux achats |
300 |
|
dont amélioration de l'efficience et de la pertinence des prises en charge |
140 |
|
Abondement de l'objectif global de dépenses (OGD) par prélèvement sur les réserves de la CNSA |
70 |
|
Total Ondam 2014 à 2,4 % |
2 410 |
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale n'a pas apporté de modifications à cet article.
III - La position de la commission
Votre rapporteur général se félicite de la création d'un nouveau sous-objectif de l'Ondam retraçant les dépenses du FIR, qui permettra de clarifier le pilotage des dépenses d'assurance maladie.
Créé par la loi de financement de la sécurité sociale pour 2012, le FIR permet, par le regroupement de plusieurs lignes budgétaires, de donner davantage de souplesse aux ARS dans leur gestion financière. Ses crédits, qui s'élèvent à 3,3 milliards d'euros en 2013, visaient initialement à financer des objets aussi divers que la permanence des soins, la coordination des soins ou encore des actions de prévention et de santé publique. Son champ a ensuite été élargi en 2013 par le Gouvernement à certaines aides à la contractualisation, à plusieurs missions d'intérêt général ainsi qu'à d'autres lignes spécifiques, comme par exemple la démocratie sanitaire.
Cet article rejoint la position constante de notre commission. En 2011 comme en 2012, le Sénat avait voté, à l'initiative de votre rapporteur général, un amendement au projet de loi de financement visant à ce que l'enveloppe du FIR soit votée par le Parlement et non arrêtée par le seul Gouvernement.
La création d'un sous-objectif de l'Ondam répond à cet objectif. Elle permettra de renforcer l'information du Parlement et d'améliorer la transparence et le suivi des crédits alloués au FIR. Elle donne en outre un signal positif en faveur d'un décloisonnement et d'une plus grande fongibilité des crédits, qui seuls permettent aux ARS de disposer des marges de manoeuvre suffisantes pour mener des politiques adaptées à leurs territoires.
Votre commission vous demande d'adopter cet article sans modification.
Article 50 bis (art. L. 162-39 et L. 162-40 [nouveau] du code de la sécurité sociale) - Fixation d'un prix limite de facturation par orientation thérapeutique pour les tarifs thermaux
Objet : Cet article, inséré par l'Assemblée nationale, a pour objet de permettre la détermination conventionnelle de prix limites de facturation des soins thermaux par forfait.
I - Le dispositif proposé
Cet article est issu d'un amendement du rapporteur pour l'assurance maladie adopté par l'Assemblée nationale.
Il se compose de deux parties.
Le 1° propose de modifier l'article L. 162-39 du code de la sécurité sociale relatif aux relations conventionnelles entre les organisations d'assurance maladie et les établissements thermaux. Il remplace le 3° de cet article pour prévoir que la convention ne fixera plus « les tarifs des soins thermaux pris en charge » mais deux tarifs. L'un sera le « tarif forfaitaire de responsabilité » et l'autre le « prix limite de facturation des soins thermaux par forfait ».
Il ressort de l'objet de l'amendement que le tarif de responsabilité a vocation à rester fixe pendant la durée de la convention, tandis que le prix limite devrait pour sa part évoluer en fonction d'un indice lié aux coûts d'exploitation. Cette distinction entre une part fixe remboursable et une part évolutive non remboursable mais plafonnée devrait permettre une évolution des tarifs des établissements thermaux en lien avec leur environnement économique.
Le 2° propose la création d'un nouvel article L. 162-40 dans le code de la sécurité sociale.
Ce nouvel article précise les conditions dans lesquelles les tarifs prévus à l'article L. 162-39 sont établis et précise que les titulaires de la CMU-c ou de l'ACS ne devront payer que le tarif de responsabilité.
II - La position de la commission
Votre rapporteur général estime que cet article est adapté à la particularité des établissements thermaux et permet une évolution responsable des tarifs.
La commission vous demande d'adopter cet article sans modification.
Article 50 ter - Rapport sur la prise en charge des dépenses de santé par l'assurance maladie obligatoire
Objet : Cet article, inséré par l'Assemblée nationale, demande un rapport annuel du Gouvernement au Parlement sur l'évolution de la prise en charge par l'assurance maladie obligatoire des dépenses de santé.
I - Le dispositif proposé par l'Assemblée nationale
Inséré à l'initiative de Christian Paul, rapporteur au nom de la commission des affaires sociales, et de Jacqueline Fraysse, députée, cet article prévoit la remise au Parlement d'un rapport du Gouvernement détaillant l'évolution de la prise en charge par l'assurance maladie obligatoire des dépenses de santé et les facteurs d'évolution. A la suite d'une rectification de l'amendement, il n'est plus prévu que ce rapport détaille les différents niveaux de prise en charge hors dépenses liées aux affections de longue durée. Ce rapport sera rendu annuellement.
II - La position de la commission
Les informations demandées par le présent article figurent en partie dans les annexes du PLFSS mais il est vrai qu'elles ne sont pas détaillées, notamment en ce qui concerne la couverture des différentes catégories de prestations.
A l'initiative de votre rapporteur général, la commission a adopté un amendement pour fixer la date de remise de ce rapport au Parlement et vous demande en conséquence d'adopter cet article ainsi modifié.
Section 2 - Dispositions relatives aux dépenses d'assurance vieillesse
Article 51 - Objectifs de dépenses de la branche vieillesse pour 2014
Objet : Cet article fixe les objectifs de dépenses de la branche vieillesse pour 2014.
I - Le dispositif proposé
Le présent article fixe les objectifs de dépenses de la branche vieillesse pour l'année 2014, en conformité avec les tableaux d'équilibre présentés aux articles 18 et 19.
Ces dépenses comprennent :
- les prestations d'assurance vieillesse correspondant à des droits directs ou dérivés, les prestations d'assurance veuvage et les prestations d'invalidité servies à des bénéficiaires de droits directs âgés de plus de soixante ans ou des bénéficiaires de droits dérivés ;
- les prestations des services sociaux (notamment la prise en charge partielle des cotisations des praticiens et auxiliaires médicaux) ;
- les frais de gestion engagés par les organismes de sécurité sociale ;
- les transferts entre régimes de protection sociale ;
- et les frais financiers et autres dépenses.
Les objectifs de dépenses de la branche vieillesse de l'ensemble des régimes obligatoires de base de la sécurité sociale sont fixés à 221,0 milliards d'euros , soit une progression de 2,2 % par rapport à la prévision rectifiée des objectifs de dépenses en 2013 (216,2 milliards d'euros).
Pour le seul régime général, l'objectif de dépenses de la branche vieillesse s'élève à 117,2 milliards d'euros , soit une progression de 2,3 % par rapport à la prévision rectifiée des objectifs de dépenses pour 2013 (114,6 milliards d'euros).
Cette évolution contenue s'explique principalement par les mesures de financement prévues par le projet de loi garantissant l'avenir et la justice du système de retraites (économies permises par le report de six mois de la date de revalorisation des pensions) et par la décélération des prestations de retraite sous l'effet conjugué de la moindre revalorisation des pensions (1,0 % en moyenne annuelle) et de l'impact plus modéré qu'en 2013 du recul de l'âge légal de départ en retraite.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté cet article sans modification.
III - La position de votre commission
Votre rapporteure approuve cet article qui prévoit une évolution limitée des dépenses des régimes de retraite et s'inscrit dans le cadre d'un effort de redressement très significatif de l'assurance vieillesse. Elle rappelle qu'entre 2012 et 2013, les dépenses d'assurance vieillesse ont progressé de 3,2 % pour l'ensemble des régimes obligatoires de base et de 4,0 % pour le seul régime général. Les objectifs de dépenses pour 2014 sont ainsi fortement réduits par rapport à l'évolution tendancielle.
Votre commission vous demande d'adopter cet article sans modification.
Section 3 - Dispositions relatives aux dépenses de la branche Accidents du travail et maladies professionnelles
Article 52 - Dotations de la branche AT-MP au Fonds de cessation anticipée d'activité des travailleurs de l'amiante et au fonds d'indemnisation des victimes de l'amiante et montant du transfert à l'assurance maladie au titre de la sous-déclaration
Objet : Cet article a pour objet de fixer pour 2014 les dotations de la branche AT-MP au Fcaata et au Fiva ainsi que le montant du transfert à l'assurance maladie au titre de la sous-déclaration.
I - Le dispositif proposé
L'article se compose de trois parties :
Le I fixe la dotation de la branche au Fonds d'indemnisation des victimes de l'amiante (Fiva) à 435 millions d'euros pour 2014.
Le II fixe la dotation de la branche au Fonds de cessation anticipée d'activité des travailleurs de l'amiante (Fcaata) à 821 millions pour 2014.
Le III fixe le versement de la branche à l'assurance maladie au titre de la sous-déclaration des maladies professionnelles à 790 millions.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté cet article sans modification.
III - La position de la commission
Votre rapporteur est favorable à cet article. Il regrette cependant que l'intégralité des besoins du Fiva soient couverts pour 2014 par la branche AT-MP et que l'Etat ne prévoie aucune dotation au titre de la mission santé du projet de loi de finances. Il rappelle que la mission sénatoriale sur l'amiante avait recommandé une participation de l'Etat à hauteur de 30 % du budget du Fiva.
La commission vous demande d'adopter cet article sans modification.
Article 53 (art. L. 412-8 du code de la sécurité sociale) - Extension au régime des marins des dispositions relatives à la faute inexcusable de l'employeur
Objet : Cet article a pour objet de rendre applicable aux marins les dispositions du livre IV du code de la sécurité sociale relatives à la faute inexcusable de l'employeur.
I - Le dispositif proposé
Cet article propose de modifier l'article L. 412-8 du code de la sécurité sociale relatif aux catégories des personnes, outre les salariés et catégories mentionnées à l'article L. 311-3, auxquelles s'appliquent les dispositions du Livre IV du code de la sécurité sociale relatif aux accidents du travail et aux maladies professionnelles.
Il réécrit le 8° de l'article, qui permettait l'application des dispositions du Livre IV aux marins non couverts par un contrat d'engagement maritime.
L'ensemble des marins étant désormais couvert par les dispositions spécifiques du décret-loi du 17 juin 1938 relatif à l'unification du régime d'assurance des marins, cette mesure est devenue sans portée.
Ainsi que l'a noté le Conseil constitutionnel dans sa décision n° 2011-127 QPC, « il résulte de la jurisprudence de la Cour de cassation sur ces dispositions que sont seules applicables à tous les bénéficiaires des prestations du régime social des gens de mer les dispositions de leur régime spécial, lequel ne prévoit aucun recours contre l'armateur en raison de sa faute inexcusable ».
Le Conseil constitutionnel a jugé que l'impossibilité pour les marins de demander une indemnisation complémentaire en cas de faute inexcusable de l'employeur porterait une atteinte disproportionnée aux droits des victimes d'actes fautifs.
Il découle de cette décision que les marins peuvent désormais prétendre à l'indemnisation de la faute inexcusable de l'employeur dans les mêmes conditions que les autres assurés sociaux.
L'article propose de substituer au 8° existant, une disposition prévoyant explicitement que, dans des conditions définies par décret, les marins relèvent du livre IV du code de la sécurité sociale « pour l'indemnisation des accidents du travail et des maladies professionnelles imputables à une faute inexcusable de l'employeur ».
Il vise donc notamment à actualiser les dispositions du code de la sécurité sociale en conformité avec les exigences constitutionnelles. Cette disposition entraîne toutefois par rapport à la décision du Conseil constitutionnel une conséquence pratique, en ce que la branche AT-MP pourra faire l'avance des sommes dues à la victime par l'employeur, donc sans que celle-ci ait à engager des poursuites judiciaires. La branche sera ensuite subrogée aux droits de la victime.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté cet article sans modification.
III - La position de la commission
Votre rapporteur est très favorable à cet article que l'article 40 de la Constitution lui a interdit de proposer en cette forme lorsqu'il a souhaité régler cette question à l'occasion de la discussion du PLFSS 2012. Il s'agit là d'une mesure d'équité qui lui paraît nécessaire.
La commission vous demande d'adopter cet article sans modification.
Article 53 bis (art. L. 752-6 du code rural et de la pêche maritime) - Alignement des conditions de versement de la prestation complémentaire pour recours à tierce personne pour les affiliés du régime agricole sur celles du régime général
Objet : Cet article, inséré par l'Assemblée nationale, a pour objet de supprimer la condition d'une incapacité totale prévue pour les personnes relevant du régime des non-salariés agricoles afin de pouvoir bénéficier du versement de la prestation complémentaire pour recours à une tierce personne.
I - Le dispositif proposé
Cet article est issu d'un amendement du Gouvernement adopté par l'Assemblée nationale. Il propose de remplacer dans l'article L. 752-6 du code rural et de la pêche maritime, relatif au régime juridique des rentes des non-salariés agricoles, la mention de l'incapacité totale pour bénéficier du versement de la prestation complémentaire pour recours à une tierce personne.
L'article propose que le taux d'incapacité requis pour bénéficier de la prestation complémentaire tierce personne soit fixée par décret, l'intention du Gouvernement étant de retenir un taux de 80 % d'incapacité, taux égal à celui prévu par le régime général.
II - La position de la commission
Votre rapporteur est favorable à cet article qui met fin à une inégalité de traitement difficilement justifiable.
La commission vous demande d'adopter cet article sans modification.
Article additionnel après l'article 53 bis (art. 4 de la loi n° 89-1009 du 31 décembre 1989 renforçant les garanties offertes aux personnes assurées) - Maintien de la garantie complémentaire de prévoyance des personnes titulaires de l'allocation de cessation anticipée d'activité des travailleurs de l'amiante
Objet : Cet article additionnel tend à permettre maintien de la garantie complémentaire de santé des personnes titulaires de l'allocation de cessation anticipée d'activité des travailleurs de l'amiante (Acaata) après la rupture de leur contrat de travail avec l'employeur.
A l'initiative de votre rapporteur, la commission a adopté sous la forme d'un article additionnel un amendement visant à permettre aux personnes titulaire de l'allocation cessation anticipée d'activité de conserver les droits à complémentaire santé de l'entreprise dans laquelle ils travaillaient avant que la perception de l'Acaata n'entraîne la rupture du contrat de travail.
La loi n° 89-1009 du 31 décembre 1989 renforçant les garanties offertes aux personnes assurées a prévu la possibilité de ce maintien, par adhésion à un contrat individuel à tarif négocié avec l'entreprise pour certaines catégories de personnes limitativement énumérées. L'amendement proposé tend à compléter cette liste par la mention des titulaires de l'Acaata.
Les personnes exposées à l'amiante pourront donc bénéficier de la complémentaire santé prévue par leur entreprise au cas où elles seraient victimes d'une pathologie non liée à l'amiante.
Votre commission vous demande d'adopter cet article additionnel dans la rédaction qu'elle vous soumet.
Article 54 - Objectifs de dépenses de la branche AT-MP pour 2014
Objet : Cet article a pour objet de fixer les objectifs de dépenses pour 2014 de la branche AT-MP pour l'ensemble des régimes obligatoires de base et du régime général.
I - Le dispositif proposé
L'objectif de dépenses de la branche AT-MP pour l'ensemble des régimes obligatoires de base de sécurité sociale est fixé pour 2014 à 13,3 milliards d'euros.
L'objectif pour le régime général de la sécurité sociale est de 12 milliards d'euros.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté cet article sans modification.
III - La position de la commission
Votre rapporteur est favorable à cet article qui fixe des objectifs de dépense adaptés aux besoins de la branche.
La commission vous demande d'adopter cet article sans modification.
Section 4 - Dispositions relatives aux dépenses de la branche Famille
Article 55 (art. L. 522-3 et L. 755-16-1 [nouveaux] du code de la sécurité sociale) - Majoration du complément familial pour les familles vivant sous le seuil de pauvreté
Objet : Cet article a pour objet d'instaurer une majoration du complément familial au bénéfice des familles vivant sous le seuil de pauvreté.
I - Le dispositif proposé
Le complément familial
Créé par la loi n° 77-765 du 12 juillet 1977 en métropole et étendu par la loi n° 77-1455 du 29 décembre 1977 aux départements d'outre-mer (Dom), le complément familial a été réformé en 1985. Il s'agit d' une prestation versée sous condition de ressources pour aider financièrement les familles nombreuses qui disposent de revenus modestes .
En métropole , le complément familial est versé, sous condition de ressources, aux familles qui assument la charge d' au moins trois enfants , tous âgés de plus de 3 ans et de moins de 21 ans.
Les plafonds de ressources tiennent compte du nombre d'enfants à charge, de la situation familiale (parents en couple ou parent isolé) et de la mono-activité ou de la bi-activité du couple.
Plafonds de ressources en vigueur en 2013 en
métropole
pour le bénéfice du complément
familial
(revenus 2011 80 ( * ) , en euros/an)
|
Nombre d'enfants à charge |
Couple avec un seul revenu d'activité |
Parent isolé ou couple avec deux revenus d'activité |
|
3 enfants |
36 599 |
44 772 |
|
4 enfants |
42 699 |
50 872 |
|
Par enfant supplémentaire |
6 100 |
6 100 |
Source : Sécurité sociale
Le montant du complément familial est fixé à 41,65 % de la base mensuelle des allocations familiales (BMAF) par l'article D. 522-1 du code de la sécurité sociale. Au 1 er avril 2013, il est donc de 167,34 euros par mois , que le bénéficiaire ait trois enfants à charge ou plus.
Le versement du complément familial est dû à partir du troisième anniversaire du plus jeune enfant et prend fin :
- dès qu'il reste à la charge de l'allocataire moins de trois enfants âgés d'au moins 3 ans ;
- dès que l'allocataire a, à sa charge, un enfant de moins de 3 ans ;
- dès que l'allocataire bénéfice de l'allocation de base ou du complément de libre choix d'activité (CLCA) de la prestation d'accueil du jeune enfant (Paje) pour un nouvel enfant.
Dans les Dom , le complément familial est versé, sous condition de ressources, aux familles qui assument la charge d' au moins un enfant âgé de plus de 3 ans et de moins de 5 ans.
Les plafonds de ressources en vigueur dans les Dom tiennent uniquement compte du nombre d'enfants à charge.
Plafonds de ressources en vigueur en 2013
dans les
Dom pour le bénéfice du complément familial
(revenus 2011 81 ( * ) , en euros/an)
|
Nombre d'enfants à charge |
Plafond |
|
1 enfant |
23 687 |
|
2 enfants |
29 153 |
|
3 enfants |
36 599 |
|
4 enfants |
42 699 |
|
Par enfant supplémentaire |
6 100 |
Source : Sécurité sociale
Le montant du complément familial est fixé à 23,79 % de la BMAF. Au 1 er avril 2013, le montant du complément familial est donc de 95,58 euros par mois , quel que soit le nombre d'enfant à charge.
Le versement du complément familial est dû à partir du troisième anniversaire du plus jeune enfant et jusqu'au mois précédant son cinquième anniversaire.
En juin 2013, on comptabilisait 814 905 familles bénéficiaires du complément familial (en France métropolitaine et dans les Dom).
La création d'une majoration du complément familial
Dans le cadre du plan pluriannuel contre la pauvreté et pour l'inclusion sociale, présenté en janvier 2013, le Gouvernement s'est engagé à réviser l'architecture de la politique familiale dans un objectif de redéploiement des prestations familiales vers les familles les plus modestes, à travers notamment l'amélioration de l'allocation de soutien familial et du complément familial.
Le présent article met en oeuvre cet engagement en créant une majoration du montant du complément familial pour les familles dont les ressources n'excèdent pas un certain seuil de revenu correspondant au seuil de pauvreté 82 ( * ) .
Le 1° du paragraphe I rétablit un article L. 522-3 83 ( * ) dans le code de la sécurité sociale qui pose le principe de l'attribution d'un montant majoré du complément familial au ménage ou à la personne dont les ressources ne dépassent pas un nouveau plafond , inférieur au plafond exigible pour la prestation non majorée, et qui varie en fonction du nombre d'enfants à charge, de la situation familiale (parents en couple ou parent isolé) et de la mono-activité ou de la bi-activité du couple.
Le montant de la majoration et les nouveaux plafonds de ressources seront fixés par décret. L'étude d'impact annexée au projet de loi indique que les plafonds de la majoration seront inférieurs de moitié aux plafonds existants, ce qui permet de cibler la mesure sur les familles vivant sous le seuil de pauvreté .
Plafonds de ressources pour le bénéfice
du complément familial majoré en métropole
(en euros/an)
|
Nombre d'enfants
|
Couple
|
Parent isolé ou couple
|
|
3 enfants |
18 301 |
22 388 |
|
4 enfants |
21 351 |
25 438 |
|
Par enfant supplémentaire |
3 050 |
3 050 |
Source : Sécurité sociale
Ces nouveaux plafonds permettraient de réserver la majoration à 50 % des bénéficiaires actuels du complément familial, soit environ 400 000 familles , et à la quasi-totalité de ses bénéficiaires pauvres (93 % d'entre eux seraient éligibles au montant majoré).
La majoration sera mise en oeuvre, par voie réglementaire, via une augmentation progressive, entre le 1 er avril 2014 et le 1 er avril 2018, du taux de la BMAF. Le complément familial majoré représentera ainsi, dès 2014, une majoration mensuelle de l'ordre de 17 euros par mois, soit 204 euros par an . Le supplément d'augmentation annuelle permettra d'atteindre 1 020 euros en 2018, compte tenu des revalorisations à venir de la BMAF.
Evolution prévisionnelle des montants
annuels
du complément familial majoré
|
Au 1 er avril |
2013 |
2014 |
2015 |
2016 |
2017 |
2018 |
|
Taux BMAF
|
41,65 |
41,65 |
41,65 |
41,65 |
41,65 |
41,65 |
|
Montant annuel
|
2 008 |
2 028 |
2 048 |
2 069 |
2 090 |
2 110 |
|
Taux BMAF du complément familial majoré (en %) |
- |
45,82 |
49,99 |
54,16 |
58,33 |
62,48 |
|
Montant annuel de la majoration
|
- |
204 |
410 |
615 |
820 |
1 026 |
|
Montant annuel
|
2 008 |
2 232 |
2 458 |
2 684 |
2 910 |
3 136 |
Source : Etude d'impact
Le 2° du paragraphe I insère un nouvel article L. 755-16-1 dans le code de la sécurité sociale afin d' appliquer la majoration du complément familial dans les Dom .
Les nouveaux plafonds de ressources seront également inférieurs de moitié à ceux en vigueur pour la prestation non majorée.
Plafonds de ressources pour le bénéfice
du
complément familial majoré dans les Dom
(en euros/an)
|
Nombre d'enfants à charge |
Plafond |
|
1 enfant |
11 844 |
|
2 enfants |
14 577 |
|
3 enfants |
17 310 |
|
4 enfants |
20 043 |
|
Par enfant supplémentaire |
2 733 |
Source : Sécurité sociale
Le complément familial majoré représentera, dès 2014, une augmentation de 10 euros mensuels, soit 120 euros par an dans les Dom .
Le paragraphe II précise que cette réforme entrera en vigueur à compter du 1 er avril 2014. La majoration sera versée à l'ensemble des bénéficiaires, tant les allocataires existants que ceux nouvellement éligibles.
Elle représenterait un surcroît de dépenses pour la branche famille de 63 millions d'euros en 2014, qui atteindrait 380 millions en 2018.
II - Les modifications adoptées par l'Assemblée nationale
A l'initiative de la rapporteure de la commission des affaires sociales, l'Assemblée nationale a adopté trois amendements rédactionnels au présent article.
III - La position de la commission
Face à la progression inquiétante de la pauvreté en France, il est urgent d'agir en direction des publics les plus vulnérables, parmi lesquelles les familles nombreuses disposant de faibles revenus (le taux de pauvreté des couples avec au moins trois enfants est aujourd'hui de 22,7 %).
L'aide financière supplémentaire qui leur est apportée par la création d'un complément familial majoré constitue, à ce titre, une mesure de justice sociale.
En conséquence, votre commission vous demande d'adopter cet article sans modification .
Article 56 (art. L. 531-2 et L. 531-3 du code de la sécurité sociale) - Modulation de l'allocation de base de la prestation d'accueil du jeune enfant et gel de son montant
Objet : Cet article a pour objet d'une part, de moduler le montant de l'allocation de base de la prestation d'accueil du jeune enfant selon le niveau de ressources des familles, d'autre part, de geler temporairement les montants de l'allocation de base ainsi que des primes à la naissance et à l'adoption.
I - Le dispositif proposé
L'allocation de base de la prestation d'accueil du jeune enfant
|
Créée en 2004, la prestation d'accueil du jeune enfant (Paje) est constituée de quatre éléments : - la prime à la naissance ou à l'adoption , attribuée sous condition de ressources et destinée à faire face aux dépenses liées à l'arrivée de l'enfant ; - l'allocation de base , attribuée sous condition de ressources et versée mensuellement jusqu'aux 3 ans de l'enfant, visant à compenser le coût lié à l'éducation du jeune enfant ; - le complément de libre choix d'activité (CLCA) attribué à celui des parents qui choisit de ne plus exercer d'activité professionnelle ou de travailler à temps partiel pour s'occuper de son enfant de moins de 3 ans ;
-
le complément de libre choix du mode de
garde
(CMG) versé pour compenser le coût de la garde
d'enfant.
|
L'allocation de base constitue la deuxième des quatre prestations composant la prestation d'accueil du jeune enfant (Paje). Elle est une aide à l'éducation du jeune enfant , attribuée sous condition de ressources et versée mensuellement jusqu'aux 3 ans de l'enfant .
Les plafonds de ressources varient selon le nombre d'enfants à charge, la situation familiale (parent isolé ou parents en couple) et la mono-activité ou bi-activité du couple.
Plafonds de ressources de l'allocation
de base en
vigueur en 2013
(en euros, revenus nets annuels de 2011)
|
Plafond |
||
|
Nombre d'enfants à charge |
Couple
|
Parent isolé ou couple avec deux revenus d'activité |
|
1 enfant |
34 819 |
46 011 |
|
2 enfants |
41 783 |
52 978 |
|
3 enfants |
50 140 |
61 335 |
|
Par enfant supplémentaire |
8 357 |
8 357 |
Le montant de l'allocation de base, identique pour tous les allocataires, est fixé à 45,95 % de la base mensuelle des allocations familiales (BMAF), soit 185,54 euros mensuels depuis le 1 er avril 2013.
L'allocation de base est versée à compter de la date de naissance de l'enfant et jusqu'au mois précédant son troisième anniversaire.
En décembre 2012, 1 915 000 allocataires percevaient cette prestation (France métropolitaine et Dom).
La modulation de l'allocation de base selon le niveau de ressources des familles
Il résulte des niveaux actuels de plafonds de ressources que près de neuf familles sur dix peuvent percevoir l'allocation de base de la Paje, ce qui traduit son effet faiblement redistributif . Dans son rapport sur la sécurité sociale de 2012, la Cour des comptes relevait ainsi le caractère paradoxal d'une allocation établie sous condition de ressources, mais qu'elle qualifiait de « quasi universelle » dans les faits.
Dès lors, il est légitime de s'interroger sur la pertinence des plafonds de ressources aujourd'hui en vigueur. La solution consistant à les abaisser, préconisée par la Cour, n'a pas été retenue car elle aurait conduit à exclure du dispositif un trop grand nombre de bénéficiaires actuels.
Dans le cadre de la rénovation de la politique familiale, le Gouvernement a fait un autre choix, celui d' une modulation du montant de l'allocation de base selon le niveau de ressources des familles : ses bénéficiaires les plus aisés verront son montant diminué de moitié, tandis que ses bénéficiaires les plus modestes continueront de la percevoir à taux plein .
Le paragraphe I modifie l'article L. 531-3 du code de la sécurité sociale afin de distinguer deux cas de figure :
- le versement à taux partiel de l'allocation de base aux familles dont les ressources ne dépassent pas le plafond défini à l'article L. 531-2, qui est le plafond actuel de l'allocation de base ;
- le versement à taux plein de l'allocation de base aux familles dont les ressources ne dépassent pas un second plafond défini par décret. Comme le plafond actuel, ce nouveau plafond est déterminé selon le nombre d'enfants à charge, la situation familiale et la mono-activité ou bi-activité du couple.
Selon l'étude d'impact annexée au projet de loi, les nouveaux plafonds de ressources de l'allocation de base à taux plein et à taux partiel seront les suivants :
Nouveaux plafonds de ressources
de l'allocation de
base à taux partiel et à taux plein
(en euros, revenus nets annuels de 2012)
|
Plafond exigible pour le bénéfice de l'allocation de base à taux partiel |
Plafond exigible pour le bénéfice de l'allocation de base à taux plein |
|||
|
Nombre d'enfants à charge |
Couple
|
Parent isolé ou couple avec deux revenus d'activité |
Couple
|
Parent isolé ou couple avec deux revenus d'activité |
|
1 enfant |
39 423 |
50 173 |
33 000 |
42 000 |
|
2 enfants |
46 590 |
57 341 |
39 000 |
48 000 |
|
3 enfants |
53 757 |
64 508 |
45 000 |
54 000 |
|
Par enfant supplémentaire |
7 161 |
7 167 |
6 000 |
6 000 |
|
1 Les montants sont arrondis. |
Ainsi que le précise le paragraphe IV, cette mesure s'appliquera uniquement aux nouveaux bénéficiaires de l'allocation de base à compter du 1 er avril 2014 . Les familles actuellement bénéficiaires de la prestation verront leurs droits maintenus.
La diminution de moitié de l'allocation de base devrait concerner 10 % des familles éligibles, soit près de 180 000 .
La montée en charge du dispositif s'échelonnerait sur trois ans. L'économie pour la branche famille serait de 10 millions d'euros la première année, de 80 millions la deuxième et atteindrait 170 millions en 2016.
L'incidence des nouveaux plafonds de ressources de l'allocation de base sur les plafonds de ressources des autres composantes de la Paje
Dans sa rédaction actuelle, l'article L. 531-2 du code de la sécurité sociale prévoit que les plafonds de ressources de l'allocation de base varient selon le rang et le nombre d'enfants nés ou à naître. En conséquence, l'article R. 531-1 majore les plafonds de ressources de 25 % par enfant à charge et de 30 % par enfant à partir du troisième (cf. tableau 1).
A des fins de simplification, le paragraphe II du présent article supprime la référence au rang de l'enfant. Fixés par décret, les plafonds de ressources devraient désormais varier selon un pourcentage unique de 22 % par enfant à charge (cf. tableau 2).
L'étude d'impact indique que 30 000 familles , soit 3 % des actuels bénéficiaires, seraient à l'avenir exclues de l'allocation de base en raison de revenus supérieurs aux nouveaux plafonds permettant de bénéficier de son taux partiel. Pour le même motif, 10 000 familles ne bénéficieraient plus de la prime à la naissance ou à l'adoption 84 ( * ) . Les économies supplémentaires attendues pour la branche famille s'élèveraient, à l'horizon 2016, à 80 millions d'euros au titre de l'allocation de base et à 10 millions au titre des primes à la naissance et à l'adoption.
Les nouveaux plafonds de ressources de l'allocation de base entraîneront également, par coordination, des modifications dans le calcul des plafonds de ressources déterminant le niveau de prise en charge des frais de garde au titre du complément de libre choix du mode de garde (CMG) 85 ( * ) , ce qui devrait conduire 30 000 familles à percevoir un montant moindre de CMG . L'économie est évaluée à 40 millions d'euros en 2016.
Au total, l'économie pour la branche famille résultant de l'évolution des différents plafonds de la Paje avoisinerait les 130 millions d'euros en 2016 .
Le gel des montants de l'allocation de base ainsi que des primes de naissance et d'adoption
Le montant de l'allocation de base de la Paje est aujourd'hui supérieur de 17,28 euros à celui du complément familial en vigueur en métropole (cf. commentaire de l'article 56 du projet de loi), soit une différence de 207,34 euros par an.
D'après l'étude d'impact, « pour assurer une cohérence entre les deux prestations » , il est proposé d' aligner progressivement le montant de l'allocation de base (identique en métropole et dans les Dom) sur celui du complément familial en vigueur en métropole . Cette convergence progressive est l'une des préconisations formulées par le rapport Fragonard 86 ( * ) afin de réaliser des économies à destination de la branche famille.
La mise à niveau entre les deux prestations pourrait être réalisée par voie réglementaire, en attribuant au complément familial le même pourcentage de la BMAF que celui de l'allocation de base (passage du taux de 41,65 % à 45,95 %). Cette mesure n'a cependant pas été retenue en raison de son coût pour la branche.
Le paragraphe III du présent article propose donc une autre solution qui consiste à maintenir, à titre exceptionnel, le montant de l'allocation de base à son niveau actuel (185,54 euros), sans application des règles de revalorisation annuelle définies à l'article L. 551-1, jusqu'à ce que le montant du complément familial, régulièrement revalorisé selon les règles de droit commun, atteigne le niveau de l'allocation de base. Ce gel concernerait l'ensemble des bénéficiaires, qu'ils perçoivent l'allocation à taux plein ou à taux partiel.
Le rattrapage entre les deux prestations devrait intervenir à l'horizon 2020. Une fois cet objectif atteint, un décret déterminera le pourcentage de BMAF applicable au calcul de l'allocation de base et du complément familial.
Par cohérence, il est également prévu un gel des montants des primes à la naissance et à l'adoption , dans la mesure où ceux-ci sont établis en relation avec le montant de l'allocation de base 87 ( * ) .
Ces mesures de gel génèreraient une économie de 30 millions d'euros dès 2014, de 180 millions en 2016 et de 400 millions en 2019 .
Les économies attendues
D'après l'étude d'impact, l'ensemble des mesures prévues par le présent article (modulation de l'allocation de base, mise en place des nouveaux plafonds de la Paje, gel temporaire des montants de l'allocation de base ainsi que des primes à la naissance et à l'adoption), rapporterait à la branche famille une économie de près de 430 millions d'euros en 2016 et de 820 millions en 2019 .
Incidence financière globale
(en millions d'euros)
|
2014 |
2015 |
2016 |
2017 |
2018 |
2019 |
|
|
Modulation de l'allocation de base |
+ 10 |
+ 80 |
+ 170 |
+ 240 |
+ 250 |
+255 |
|
Mise en place des nouveaux plafonds de la Paje |
+ 10 |
+ 50 |
+ 100 |
+ 130 |
+ 130 |
+ 130 |
|
Gel des montants de l'allocation de base et des primes à la naissance et à l'adoption |
+ 30 |
+ 100 |
+ 180 |
+ 260 |
+ 360 |
+ 440 |
|
TOTAL |
+ 40 |
+ 210 |
+ 430 |
+ 650 |
+ 750 |
+ 820 |
Source : Etude d'impact
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté cet article sans modification.
III - La position de la commission
Votre rapporteure entend l'argument selon lequel le ciblage de certaines prestations - comme l'allocation de base de la Paje - sur les familles les plus modestes conduira à une meilleure redistributivité du système actuel.
Elle estime cependant qu'une telle réforme remet en cause le principe d'universalité des prestations familiales auquel elle est fortement attachée. Elle craint, en outre, que la modulation du montant de l'allocation de base selon les ressources des familles ne soit source de complexité supplémentaire pour les allocataires et surtout de nouvelles difficultés de gestion pour les Caf.
Elle s'oppose, par ailleurs, aux mesures de gel des montants de l'allocation de base ainsi que des primes à la naissance et à l'adoption qui ne sont, à ses yeux, ni plus ni moins de la rigueur budgétaire et qui pénaliseront de fait les ménages les plus fragiles.
Votre commission a adopté cet article sans modification.
Article 57 (art. L. 531-4 du code de la sécurité sociale) - Modification des conditions d'attribution du complément de libre choix d'activité aux non-salariés et suppression de sa majoration
Objet : Cet article a pour objet d'une part, de clarifier les conditions d'attribution du complément de libre choix d'activité à taux partiel aux non-salariés, d'autre part, de supprimer le complément de libre choix d'activité majoré.
I - Le dispositif proposé
Le complément de libre choix d'activité (CLCA)
Troisième des quatre composantes de la prestation d'accueil du jeune enfant (Paje), le complément de libre choix d'activité (CLCA) s'est substitué à l'allocation parentale d'éducation (APE). Il s'adresse aux parents, qui ne travaillent plus ou qui travaillent à temps partiel, pour élever leur(s) enfant(s) de moins de 3 ans. Il vise à compenser, au moins en partie, la perte de revenu induite par l'arrêt ou la réduction de l'activité professionnelle.
Le CLCA est attribué à taux plein (CLCA à taux plein) lorsque le parent cesse toute activité professionnelle et à taux partiel (CLCA à taux partiel) lorsqu'il poursuit une activité à temps partiel au plus égale à 80 % du temps plein.
L'ouverture du droit au CLCA est subordonnée à l'exercice d'une activité professionnelle antérieure pendant une période de référence d'une durée qui varie en fonction du nombre d'enfants à charge 88 ( * ) .
La perception du CLCA n'est pas soumise à condition de ressources et ne dépend pas du niveau de rémunération antérieure des bénéficiaires. Son montant , non imposable, est toutefois modulé selon que la famille perçoit ou non l'allocation de base de la Paje . Il dépend également de la réduction d'activité réalisée par le parent qui sollicite le bénéfice de la prestation.
Au 1 er avril 2013, les montants du CLCA sont ainsi fixés :
- pour un arrêt total d'activité, le CLCA est de 388,19 euros par mois en cas de perception de l'allocation de base de la Paje ; de 572,81 euros par mois dans le cas contraire ;
- pour une activité professionnelle inférieure ou égale à un mi-temps ou une formation professionnelle rémunérée, le CLCA est de 250,95 euros par mois en cas de perception de l'allocation de base de la Paje ; de 435,57 euros dans le cas contraire ;
- pour une activité professionnelle comprise entre 50 % et 80 %, le CLCA est de 144,77 euros par mois en cas de perception de l'allocation de base de la Paje ; de 329,38 euros dans le cas contraire.
La durée de versement du CLCA varie selon le nombre d'enfants à charge :
- pour un premier enfant, le CLCA peut être versé au maximum pendant six mois à compter de la fin du congé de maternité, de paternité, d'adoption ou de maladie ou, à défaut, à partir de la naissance. Cette durée de six mois maximum inclut les éventuels congés (congés annuels, RTT...) que pourrait prendre le bénéficiaire ;
- pour deux enfants à charge ou plus, le CLCA peut être versé jusqu'au mois précédant le troisième anniversaire du dernier enfant.
La modification des règles d'éligibilité au CLCA à taux partiel pour les non-salariés
En l'état actuel du droit, l'article L. 531-4 du code de la sécurité sociale dispose que le CLCA est attribué à taux partiel à la personne qui exerce une activité ou poursuit une formation professionnelle rémunérée, à temps partiel.
Cependant, la partie réglementaire du code (paragraphe II de l'article D. 531-9) prévoit que le bénéfice du CLCA à taux partiel est ouvert aux travailleurs non-salariés, représentants de commerce (VRP), employés de maison, artisans, commerçants, professionnels de santé et aux non-salariés agricoles à condition que :
- le temps partiel déclaré sur l'honneur soit compris entre 50 % et 80 % ;
- et que l'activité à temps partiel ne procure pas une rémunération mensuelle nette ou un revenu professionnel divisé par douze supérieur à 170 % du salaire minimum de croissance (Smic) multiplié par 169.
Du fait de ces conditions restrictives, les non-salariés représentent aujourd'hui moins de 3 % des bénéficiaires du CLCA à taux partiel .
Saisi d'une question préjudicielle de constitutionnalité (QPC), le Conseil d'Etat a jugé, dans sa décision n° 360815 du 8 mars 2013, que le paragraphe II de l'article D. 531-9 du code de la sécurité sociale était illégal au double motif qu'il soumettait le bénéfice du CLCA à taux partiel pour les non-salariés à un plafond de ressources ne s'appliquant pas aux salariés, et qu'il posait une condition non prévue par la loi.
Pour les mêmes raisons, les autres dispositions de l'article D. 531-9, qui conditionnent le bénéfice du CLCA à taux partiel à un plafond de ressources, peuvent être considérées comme illégales.
Ainsi que le précise l'exposé des motifs, « afin d'éviter la multiplication des contentieux visant cet article, il est nécessaire de prévoir de nouvelles modalités d'appréciation du travail à temps partiel des non-salariés » .
L'option consistant à abroger la disposition réglementaire jugée illégale n'a pas été retenue car, en conditionnant l'ouverture du droit au CLCA à taux partiel aux non-salariés à la seule déclaration sur l'honneur, elle aurait entraîné un risque important de fraude, aucun critère de contrôle ne permettant en effet de contester ces éléments déclaratifs.
Le 1° du paragraphe I du présent article propose d'inscrire, à l'article L. 531-4 précité, le principe selon lequel le droit au CLCA à taux partiel est ouvert aux non-salariés à condition que l'activité à temps partiel ne procure pas une rémunération mensuelle nette ou un revenu professionnel excédant des montants définis par décret .
Afin de ne pas exclure du bénéfice de cette prestation les parents ayant une rémunération ou un revenu supérieur à ces montants, bien qu'exerçant leur activité à temps partiel, il est également prévu de leur ouvrir le droit au CLCA à taux partiel dès lors que leur rémunération ou leurs revenus sont proportionnels à l'activité réduite déclarée.
Ces nouvelles dispositions entreront en vigueur à compter du 1 er avril 2014, ainsi que le précise le paragraphe II .
Le 2° du paragraphe I supprime, au même article, l'énumération des différentes catégories de travailleurs non-salariés définies par des dispositions spécifiques figurant dans les différents codes 89 ( * ) . La mention de la seule catégorie de « travailleurs non-salariés » suffit en effet à rendre le dispositif applicable à chacune de ces catégories. Ce faisant, cette nouvelle rédaction va permettre un élargissement de l'accès au CLCA à des catégories de travailleurs non-salariés qui n'étaient, jusqu'ici, pas visées.
D'après l'étude d'impact, l'augmentation consécutive du recours au CLCA à taux partiel par des travailleurs non-salariés représenterait une dépense supplémentaire pour la Cnaf d'un montant évalué entre 5 et 15 millions d'euros en 2017.
La suppression du CLCA majoré
Actuellement, les parents qui ne sont pas éligibles à l'allocation de base de la Paje en raison de revenus supérieurs au plafond de ressources, peuvent bénéficier d'un montant de CLCA majoré équivalent à cette allocation de base.
Le CLCA majoré est donc favorable aux parents dont les revenus sont supérieurs au plafond de ressources de l'allocation de base, soit les déciles de revenus les plus élevés . Cette majoration concerne environ 10 % des bénéficiaires actuels de la prestation, soit environ 60 000 personnes.
La majoration du CLCA pour les personnes non éligibles à l'allocation de base inverse donc la logique redistributive qui est attendue d'une prestation dont le montant varie selon le niveau de ressources.
Afin de remédier à cette incohérence et conformément à la volonté du Gouvernement de recentrer les prestations familiales sur les familles en ayant le plus besoin, le 3° du paragraphe I abroge le VII de l'article L. 531-4 du code de la sécurité sociale relatif au CLCA majoré afin que le montant du CLCA soit le même pour tous les allocataires, quel que soit le niveau de leurs ressources . Ainsi, les familles bénéficiaires ou non de l'allocation de base, percevront un montant de CLCA identique.
Le paragraphe II précise que ces dispositions s'appliqueront uniquement aux nouveaux bénéficiaires . Aucune famille actuellement bénéficiaire du CLCA majoré ne verra le montant de sa prestation diminuer.
Selon l'étude d'impact, la suppression du CLCA majoré devrait générer une économie pour la branche famille de 30 millions d'euros en 2014 et de 120 millions à l'horizon 2017.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté cet article sans modification.
III - La position de la commission
La clarification des règles d'éligibilité au CLCA à taux partiel pour les non-salariés, rendue indispensable par une jurisprudence récente du Conseil d'Etat, devrait permettre à un plus grand nombre de ces assurés de bénéficier de cette prestation.
La suppression du CLCA majoré met fin au caractère injuste du dispositif actuel et participe d'une meilleure redistributivité des prestations familiales.
Pour ces raisons, votre commission vous demande d'adopter cet article sans modification .
Article 58 (art. L. 531-5 et L. 531-6 du code de la sécurité sociale) - Simplification des modalités d'attribution du complément de libre choix du mode de garde et plafonnement des tarifs des microcrèches
Objet : Cet article a pour objet d'une part, de supprimer la condition d'un revenu minimal d'activité pour le bénéfice du complément de libre choix du mode de garde, d'autre part, de mettre en place un dispositif de plafonnement des tarifs pratiqués par les microcrèches.
I - Le dispositif proposé
Le complément de libre choix du mode de garde (CMG)
Quatrième des quatre composantes de la prestation d'accueil du jeune enfant (Paje), le complément de libre choix du mode de garde (CMG) est une prestation destinée à compenser le coût de la garde d'enfant .
Le CMG est versé aux parents d'un ou de plusieurs enfants de moins de six ans qui emploient un(e) assistant(e) maternel(le) agréé(e) ou une garde à domicile (CMG « direct ») ou qui font garder leur enfant par le biais d'une entreprise mandataire ou d'une microcrèche (CMG « structure »).
Il comporte deux volets :
- une prise en charge maximale de 85 % de la rémunération nette du salarié dans la limite d'un plafond variable selon les revenus des parents 90 ( * ) et la composition du foyer ; cette prise en charge est accordée pour chaque enfant accueilli par un assistant maternel mais une seule fois, quel que soit le nombre d'enfants au foyer, quand il est fait appel à une personne employée à domicile ;
Le montant de la prise en charge partielle de la rémunération varie selon les ressources des parents et l'âge de l'enfant .
|
Aide à la rémunération |
|
|
(en euros) |
|
|
Ressources des parents inférieures à : |
Montant mensuel de la prise en charge partielle de la rémunération : |
|
Pour 1 enfant : 20 079 |
448,25 pour un enfant de moins de 3 ans |
|
Pour 2 enfants : 23 118 |
|
|
Pour 3 enfants : 26 765 |
224,13 pour un enfant âgé de 3 à 6 ans |
|
Pour 4 enfants : 30 412 |
|
|
Ressources des parents comprises
|
Montant mensuel de la prise en charge partielle de la rémunération : |
|
Pour 1 enfant : entre 20 079 et 44 621 |
282,65 pour un enfant de moins de 3 ans |
|
Pour 2 enfants : entre 23 118 et 51 374 |
|
|
Pour 3 enfants : entre 26 765 et 59 478 |
141,35 pour un enfant âgé de 3 à 6 ans |
|
Pour 4 enfants : entre 30 412 et 67 582 |
|
|
Ressources des parents supérieures à : |
Montant mensuel de la prise en charge partielle de la rémunération : |
|
Pour 1 enfant : 44 621 |
169,57 pour un enfant de moins de 3 ans |
|
Pour 2 enfants : 51 374 |
|
|
Pour 3 enfants : 59 478 |
84,79 pour un enfant âgé de 3 à 6 ans |
|
Pour 4 enfants : 67 582 |
|
|
Source : Cnaf |
|
- une prise en charge des cotisations et contributions sociales dues par le parent employeur à 100 % pour l'emploi d'un assistant maternel (sous réserve que la rémunération de celui-ci ne dépasse pas un plafond de cinq salaires minimum de croissance - Smic - par jour) et à 50 % pour l'emploi d'une garde à domicile.
La suppression de la condition d'un revenu minimal d'activité pour le bénéfice du CMG
En application des articles L. 531-5 et R. 531-5 du code de la sécurité sociale, pour bénéficier du CMG, le(s) parent(s) doi(ven)t disposer d'un minimum de revenus tirés d'une activité professionnelle .
Concrètement, cette condition est vérifiée :
- pour les salariés, par la perception d'un revenu net mensuel égal ou supérieur à 399 euros pour une personne seule et 798 euros pour une personne en couple ;
- pour les non-salariés, par le respect des règles d'affiliation en matière d'assurance vieillesse.
En sont toutefois exemptés :
- les étudiants ;
- les bénéficiaires de l'AAH et de l'allocation temporaire d'attente (ATA) ;
- les bénéficiaires du RSA inscrits dans une démarche d'insertion.
Ainsi que le précise l'étude d'impact annexée au projet de loi, malgré le faible montant du revenu minimum d'activité exigé, certains demandeurs sont écartés du bénéfice du CMG alors que leur situation financière ou familiale ne le justifie pas . C'est le cas des personnes exerçant un emploi à temps très partiel et retirant un très faible revenu de leur activité professionnelle.
Par exemple, un couple d'étudiants peut bénéficier du CMG en application de la dérogation prévue. En revanche, un couple d'étudiants dont l'un des membres exerce une activité salariée - aussi réduite soit elle -qui l'empêche de bénéficier du statut d'étudiant, ne pourra pas bénéficier de cette dérogation et sera exclu du bénéfice du CMG si ses revenus sont inférieurs au montant minimal prévu, ce qui peut être fréquent dans le cas d'une activité exercée en marge des études. Pourtant, dans les deux situations, le besoin de garde d'enfant est réel.
Depuis le début de l'année 2013, la Cnaf a recensé 8 306 refus d'ouverture de droit au regard de cette condition (pour revenus insuffisants ou pour « revenus non fournis »), dont la majorité (6 156 refus) concerne une demande de CMG « structure ».
Dans un double objectif de simplification et de soutien au retour à l'emploi des parents, même pour une activité réduite , le paragraphe I du présent article propose de supprimer, à l'article L. 531-5 précité, la condition de revenu minimum tiré d'une activité professionnelle pour ne conserver que la seule condition d'une activité professionnelle .
Il en résultera un accroissement du recours au CMG, donc une dépense supplémentaire pour la Cnaf d'environ 3 millions d'euros en 2014, de 16 millions en 2015, et qui pourrait atteindre 25 millions en 2017.
Le plafonnement du CMG « structure »
Depuis sa création en 2004, le CMG existe sous deux formes : un CMG « direct », lorsque la personne gardant l'enfant est directement employée par le(s) parent(s) ; un CMG « structure » , lorsque le(s) parent(s) recour(en)t à une association ou à une entreprise qui emploie une garde à domicile ou un(e) assistant(e) maternel(le), ou lorsqu'il fait appel à une microcrèche au moins 16 heures par mois 91 ( * ) .
Les microcrèches sont des établissements d'accueil collectif dont la capacité est limitée à dix places 92 ( * ) . Leurs gestionnaires peuvent être publics ou privés, à but lucratif ou non-lucratif. Il s'agit souvent d'entreprises de crèches. En 2011, la Cnaf dénombrait 720 structures relevant de la catégorie des microcrèches et proposant un peu plus de 7 000 places d'accueil.
Les microcrèches ne peuvent cumuler un financement au titre de l'action sociale de la Cnaf par le biais de la prestation de service unique (PSU) et une aide à la solvabilisation des familles par le biais du CMG. Elles doivent donc choisir entre d'une part, la PSU qui emporte application d'un barème tarifaire défini au niveau national, d'autre part, la liberté tarifaire, les familles utilisatrices devant dès lors recourir au CMG « structure ».
En moins de dix ans, le nombre de bénéficiaires du CMG « structure » a fortement augmenté pour atteindre près de 35 000 en 2012. Les microcrèches représentent aujourd'hui la très grande majorité des cas d'utilisation du CMG « structure » (plus de 80 %).
Selon une étude du centre d'analyse stratégique 93 ( * ) (CAS), les microcrèches font figure d'exception parmi les entreprises de crèches. Alors que celles-ci, hors microcrèches, appliquent le plus souvent le barème national de la PSU afin d'être éligibles à cette subvention, 57 % des microcrèches ont choisi d'être financées par le biais du CMG « structure ». « Sur le mode des médecins conventionnés qui peuvent pratiquer des dépassements d'honoraires, elles ont la liberté de tarifer aux parents les tarifs voulus » . Cette absence d'encadrement tarifaire donne lieu à de nombreux abus .
Ainsi, il ressort d'une enquête réalisée par la Cnaf en août 2012 auprès de 16 Caf et concernant 468 microcrèches, que certaines de ces structures auraient tendance à optimiser le prix de l'heure de garde facturée en fonction du montant du CMG auquel les parents ont droit : ceci les conduirait à renchérir le tarif horaire demandé aux familles qui bénéficient du montant maximal du CMG, c'est-à-dire les plus modestes. Il a été constaté que les tarifs horaires pouvaient varier de moins de 4 euros à plus de 44 euros selon les établissements. De plus, divers frais annexes sont facturés aux familles (frais d'entretien notamment).
Cette liberté tarifaire entraîne mécaniquement une hausse du coût associé à la garde de l'enfant une fois les aides publiques déduites. Le reste à charge moyen des familles ayant recours à une microcrèche financée par le CMG est près de deux fois plus élevé que celui d'une microcrèche financée par la PSU (2,60 euros par heure contre 1,27 euros), ce qui a pour conséquence la sélection des publics accueillis.
Afin de limiter les pratiques abusives et de rendre accessible ce mode de garde à un plus grand nombre de familles, le paragraphe II du présent article propose de compléter le dernier alinéa de l'article L. 531-6 du code de la sécurité sociale afin de fixer un plafond tarifaire au-delà duquel le recours à une microcrèche n'ouvre plus droit au versement du CMG pour les familles utilisatrices. Une telle mesure devrait conduirait à une limitation des tarifs facturés.
D'après l'étude d'impact, le plafond envisagé serait compris entre 8 euros et 12 euros , l'objectif étant de trouver un équilibre entre d'une part, la nécessité de contrôler les tarifs pratiqués par les microcrèches, d'autre part, la volonté de ne pas mettre en difficulté économique des structures qui participent au développement de l'offre d'accueil. Selon l'étude de la Cnaf précitée, 95 % des microcrèches pratiqueraient des tarifs horaires moyens inférieurs à 12 euros, 85 % des tarifs inférieurs à 9 euros et 64 % des tarifs inférieurs à 8 euros. En fixant, par exemple, le plafond à 8 euros, 36 % des microcrèches seraient contraintes de revoir leur politique tarifaire.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté cet article sans modification.
III - La position de la commission
Votre rapporteure approuve la suppression de la condition d'un revenu minimal d'activité pour le bénéfice du CMG, mesure qui lève tout obstacle à l'accès aux droits pour les allocataires potentiels et participe d'une simplification de la gestion des prestations familiales.
Elle est, en revanche, plus réservée sur le dispositif d'encadrement des tarifs pratiqués par les microcrèches. Bien que partageant l'objectif poursuivi (la limitation des pratiques abusives), elle s'interroge sur le choix qui a été fait de passer par le CMG pour y parvenir.
Votre commission vous demande d'adopter cet article sans modification .
Article 59 (art. L. 542-5 et L. 755-21 du code de la sécurité sociale) - Définition des paramètres de calcul de l'allocation de logement familiale pour 2014
Objet : Cet article permet de déroger, pour l'année 2014, à la révision annuelle des paramètres de calcul de l'allocation de logement familiale.
I - Le dispositif proposé
L' allocation de logement familiale (ALF) est une aide financière versée aux personnes et aux couples ayant au moins un enfant ou une personne à charge. Intégralement financée par la branche famille pour un montant de 4,4 milliards d'euros en 2013, elle compte plus de 1,3 million d'allocataires.
Définis à l'article L. 542-5 du code de la sécurité sociale, et applicables aux départements d'outre-mer en application de l'article L. 755-21 du même code, les paramètres de calcul de l'ALF sont normalement révisés chaque année au 1 er janvier et indexés sur l'évolution de l'indice de référence des loyers (IRL) 94 ( * ) .
La révision annuelle porte sur les paramètres suivants :
- les plafonds de loyers ;
- les plafonds des charges de remboursement de contrats de prêts dont la signature est postérieure à la date de révision du barème ;
- le montant forfaitaire des charges ;
- les équivalences de loyer et de charges locatives ;
- le terme constant de la participation personnelle du ménage.
Comme l'explique l'étude d'impact annexée au projet de loi, « la nécessité de réduire les dépenses publiques conduit à prendre des mesures visant à atténuer les augmentations mécaniques de dépenses publiques, lorsque celles-ci sont conséquentes, comme c'est le cas pour les aides personnelles au logement » .
Le présent article permet ainsi de déroger aux articles L. 542-5 et L. 755-21 précités afin que les paramètres de calcul de l'ALF ne soient pas révisés pour l'année 2014 . Ce « gel » devrait permettre une économie de 46 millions d'euros pour la Cnaf l'année prochaine .
Des dispositions analogues sont prévues à l'article 64 du projet de loi de finances pour l'allocation de logement sociale (ALS) et l'aide personnalisée au logement (APL). Sachant que la Cnaf cofinance les APL ( via le Fonds national d'aide au logement - Fnal), une économie supplémentaire de 37 millions d'euros serait occasionnée, ce qui porterait l'économie globale à 83 millions d'euros pour la Cnaf en 2014 .
En atténuant la base sur laquelle seront appliquées, à l'avenir, les règles d'indexation des aides au logement, l'économie se renouvellera les années suivantes, portant l'impact financier de ces mesures (ALF et APL) à près de 340 millions d'euros en quatre ans .
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté cet article sans modification.
III - La position de la commission
Votre rapporteure déplore cette mesure d'austérité budgétaire qui pénalisera les familles les plus modestes.
Votre commission vous demande d'adopter cet article sans modification.
Article 60 - Objectif de dépenses de la branche famille pour 2014
Objet : Cet article a pour objet de fixer l'objectif de dépenses de la branche famille pour 2014.
I - Le dispositif proposé
Le 2° du D du I de l'article L.O. 111-3 du code de la sécurité sociale issu de la loi organique relative aux lois de financement de la sécurité sociale prévoit que la loi de financement « fixe, par branche, les objectifs de dépenses de l'ensemble des régimes obligatoires de base et, de manière spécifique, ceux du régime général » .
Cependant, le présent article fixe, pour la première fois, un objectif unique de dépenses de la branche famille de la sécurité sociale au lieu des deux objectifs habituels, l'un pour l'ensemble des régimes obligatoires de base, l'autre pour la Caisse nationale des allocations familiales (Cnaf). En effet, l'article 37 de la loi de financement de la sécurité sociale pour 2013 a prévu l'intégration complète de l'ensemble des dépenses de prestations familiales servies en France au sein des comptes de la Cnaf. Seules les sommes versées par certains régimes spéciaux et ayant le caractère de complément de salaire ne sont pas prises en compte.
L'objectif de dépenses 2014 s'élève à 59,2 milliards d'euros , soit une augmentation de 2,07 % par rapport à l'objectif rectifié de dépenses de l'ensemble des régimes de base pour 2013. Le dynamisme de la dépense serait alimenté par la croissance du Fonds national d'action sociale (Fnas) de la Cnaf, conformément aux objectifs fixés dans la convention d'objectifs et de gestion (Cog) 2013-2017. La progression des charges serait toutefois atténuée par la hausse de 1 % en moyenne annuelle de la base mensuelle de calcul des allocations familiales (BMAF).
L'objectif 2014 intègre en outre les effets de la rénovation de la politique familiale qui vise :
- d'une part, à renforcer le soutien apporté aux familles les plus vulnérables par l'augmentation de prestations ciblées : la majoration de l'allocation de soutien familial (ASF) et du complément familial va permettre de redéployer, dès 2014, 110 millions d'euros de prestations vers ces publics ;
- d'autre part, à permettre le redressement financier de la branche famille via des mesures d'économies : la modulation de l'allocation de base de la prestation d'accueil du jeune enfant (Paje) et la suppression de la majoration du complément de libre choix d'activité (CLCA) procureraient, dès 2014, des économies respectivement de 40 millions d'euros et de 30 millions d'euros. A cela s'ajoute la réaffectation des gains liés à la réforme des modalités de calcul du quotient familial, soit 1,03 milliard d'euros.
Au final, le déficit pour 2014 est ramené à 2,3 milliards d'euros , en baisse de 1 milliard par rapport au solde prévisionnel avant PLFSS et de 500 millions par rapport au solde 2013.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté cet article sans modification.
III - La position de la commission
Votre rapporteure désapprouve la rénovation de la politique familiale telle que proposée par le Gouvernement pour deux raisons principales :
- les mesures prévues en recettes remettent profondément en cause le financement solidaire de la branche famille, qui repose historiquement sur les cotisations sociales. L'affectation du produit de l'abaissement du plafond du quotient familial et surtout le remplacement d'une part des cotisations patronales famille par des impôts et taxes sont, à ses yeux, révélateurs d'un basculement vers un financement fiscalisé, dont les premiers contributeurs sont les ménages ;
- les mesures inscrites en dépenses poursuivent certes des objectifs louables mais elles portent atteinte au principe fondamental d'universalité des prestations familiales et s'inscrivent en outre, pour certaines d'entre elles, clairement dans une logique d'austérité budgétaire qui ne dit pas non nom.
Votre commission vous demande d'adopter cet article sans modification.
Section 5 - Dispositions relatives aux organismes concourant au financement des régimes obligatoires
Article 61 - Participation du fonds de solidarité vieillesse au financement du minimum contributif
Objet : Cet article fixe à 3,9 milliards d'euros la participation du fonds de solidarité vieillesse au financement du minimum contributif en 2014.
I - Le dispositif proposé
Depuis 2011, le fonds de solidarité vieillesse (FSV) prend en charge une partie des dépenses jusqu'alors engagées par le régime général et les régimes alignés pour le financement du minimum contributif et se voit affecter à ce titre des recettes nouvelles.
Le minimum contributif constitue un complément de pension destiné aux assurés les plus modestes qui remplissent les conditions d'attribution du taux plein, soit du fait de leur durée d'assurance, soit du fait de leur âge, ou bien du fait de leur inaptitude. Le nombre total de bénéficiaires de ce dispositif est estimé à environ six millions de retraités, dont près de cinq millions relèvent du régime général.
Le montant de la participation du FSV est fixé forfaitairement chaque année et représente plus de 50 % de la dépense totale des trois régimes concernés.
Pour 2012, la participation du FSV a été établie à 3,5 milliards d'euros. Des recettes nouvelles d'un montant équivalent lui ont été transférées en contrepartie. Il s'agit principalement de la totalité de la contribution sociale de solidarité sur les sociétés (C3S) additionnelle, de 2,45 points du forfait social et d'une fraction égale à 16,7 % du produit de la taxe sur les salaires.
Pour l'exercice 2013, la participation du FSV a été établie à 3,9 milliards d'euros. Ce montant correspondait au rendement en 2012 des nouvelles recettes affectées au fonds en 2011.
L'article 61 du présent projet de loi maintient à 3,9 milliards d'euros la participation du FSV au financement du minimum contributif en 2014 .
Il maintient également la répartition de cette participation entre le régime général (3,4 milliards d'euros), le régime des salariés agricoles (400 millions d'euros) et le régime des professions artisanales, industrielles et commerciales (100 millions d'euros).
En 2014, les régimes de retraite seront amenés à prendre en charge une partie plus importante du solde des dépenses liées au minimum contributif en raison de la mesure de relèvement du seuil d'écrêtement annoncée par le Gouvernement.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté cet article sans modification.
III - La position de votre commission
Votre commission vous demande d'adopter cet article sans modification.
Article 62 - Fixation des charges des organismes concourant au financement des régimes obligatoires de sécurité sociale
Objet : Cet article a pour objet de fixer les prévisions de dépenses du fonds de solidarité vieillesse pour 2014.
I - Le dispositif proposé
L'article L.O. 113-3 du code de la sécurité sociale prévoit la fixation par la loi de financement de la sécurité sociale des charges prévisionnelles des organismes concourant au financement des régimes obligatoires de base.
Le Fonds de solidarité vieillesse (FSV) est à ce jour le seul organisme concerné.
En conformité avec le tableau d'équilibre présenté à l'article 20 du projet de loi, le présent article fixe le montant des charges prévisionnelles du FSV à 20,4 milliards d'euros pour l'exercice 2014 . Les dépenses prévisionnelles rectifiées prévues à l'article 6 pour l'exercice 2013 s'établissent à 19,7 milliards d'euros.
Les charges prévisionnelles du FSV pour 2014 progressent ainsi de 3,6 % par rapport à 2013.
Près de 46 % des charges (11,5 milliards d'euros) sont constituées par les compensations aux régimes de retraite des validations de trimestres d'assurance vieillesse au titre du chômage. Selon les prévisions de la commission des comptes de la sécurité sociale, dans son rapport de septembre 2013, ces charges devraient continuer à croître de manière soutenue en 2014 (+ 6,2 %) sous l'impact de la crise sur l'emploi.
La part des dépenses liées au minimum contributif pris en charge par le FSV se maintiendra en 2014 à son niveau de 2013, soit 3,9 milliards d'euros, comme le prévoit l'article 61 du projet de loi.
Les charges liées au minimum vieillesse devraient diminuer pour atteindre 3,1 milliards d'euros, en raison d'une baisse structurelle des effectifs due à l'amélioration du niveau des pensions contributives et de la fin de la revalorisation quinquennale engagée en 2007.
Enfin, la compensation aux régimes de retraite des validations gratuites de trimestres d'assurance au titre des périodes d'arrêt maladie, maternité ou d'invalidité , dont le FSV assure la compensation depuis le second semestre 2010, s'élèveraient à 1,43 milliard d'euros, en progression de 2,2 %.
A compter de 2014, le FSV assumera par ailleurs la prise en charge financière de la mesure permettant aux jeunes apprentis de valider la totalité de leurs trimestres d'apprentissage au titre de la retraite pour un coût estimé à 18 millions d'euros l'année prochaine.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté cet article sans modification.
III - La position de votre commission
Votre commission vous demande d'adopter cet article sans modification.
Section 6 - Dispositions relatives à la gestion interne des régimes obligatoires de base et des organismes concourant à leur financement ainsi qu'au contrôle et à la lutte contre la fraude
Article 63 (art. L. 221-1 et L. 767-1 du code de la sécurité sociale) - Recouvrement des dettes et des créances européennes et internationales
Objet : Cet article transfère à la Caisse nationale d'assurance maladie (Cnam) la mission de recouvrement des dettes et créances européennes et internationales jusqu'alors exercée par le Centre des liaisons européennes et internationales de sécurité sociale (Cleiss).
I - Le dispositif proposé
Le système actuel de recouvrement des dettes et créances internationales
Dans un contexte d'accroissement rapide de la mobilité à l'échelle mondiale, il arrive fréquemment qu'une personne affiliée au régime d'assurance maladie d'un Etat ait recours à des soins dans un autre Etat, à l'occasion d'un séjour temporaire ou d'une résidence plus longue.
La sécurité sociale étant gouvernée par le principe de territorialité - le traitement des contributions et le versement des prestations relèvent normalement du régime de sécurité sociale du pays où travaille et/ou réside un assuré -, la prise en charge par l'assurance maladie des dépenses ainsi occasionnées est assurée par un système de coordination des systèmes nationaux de sécurité sociale.
Au sein de l'espace économique européen (EEE) 95 ( * ) et en Suisse, la réglementation européenne 96 ( * ) prévoit que ces dépenses sont d'abord prises en charge par l'Etat de séjour ou de résidence, qui se voit ensuite remboursé par l'Etat d'origine. Ce dispositif contribue à assurer l'exercice du droit à la libre circulation.
Des dispositifs d'exception au principe de territorialité ont également été mis en place avec des Etats tiers sur le fondement d'une trentaine de conventions bilatérales. Ces dispositifs diffèrent notamment quant aux conditions de réciprocité offertes par le régime d'assurance maladie de l'Etat partie 97 ( * ) .
Des décrets de coordination permettent d'assurer la continuité de la couverture des soins dans les collectivités d'outre-mer disposant d'une autonomie en matière d'assurance maladie (Nouvelle-Calédonie, Polynésie française, Saint-Pierre-et-Miquelon).
Hors dispositifs de coordination, les Français expatriés à l'extérieur de l'EEE peuvent bénéficier d'une continuité de couverture sociale avec le régime obligatoire français en s'affiliant à la caisse des français de l'étranger (CFE) pour les risques maladie-maternité, accidents du travail et vieillesse.
La gestion du remboursement et du recouvrement des frais liés aux soins délivrés à l'étranger et couverts par un dispositif de coordination dépend de plusieurs organismes, dont la compétence diffère selon que l'avance des frais a été ou non faite par l'assuré.
Lorsque celui-ci a avancé les frais, il se voit directement remboursé, sur la base des justificatifs de paiement transmis, par le centre national des soins à l'étranger (CNSE) . Le CNSE, créé en 2006, centralise la gestion de l'ensemble des demandes de remboursement pour les bénéficiaires du régime général sur le fondement d'une sous-traitance négociée avec chaque caisse primaire d'assurance maladie (CPAM).
Lorsque les frais ont été pris en charge par les caisses étrangères, la demande de remboursement adressée par l'organisme étranger de sécurité sociale est traitée par le centre des liaisons européennes et internationales de sécurité sociale (Cleiss) avant transmission à la caisse d'assurance maladie.
Le Cleiss assure également la récupération, auprès des organismes étrangers de sécurité sociale, des frais engagés pour les ressortissants étrangers bénéficiant en France de la dispense d'avance des frais.
|
Le rôle du Cleiss Créé par l'article 39 de la loi de modernisation sociale du 17 janvier 2002, le Cleiss a succédé au centre de sécurité sociale des travailleurs migrants (CSSTM). Il s'agit d'un établissement public administratif auquel ont été confiées trois missions : - il procède au contrôle et au règlement des créances et dettes réciproques existant entre les régimes français et étrangers de sécurité sociale pour le compte de l'assurance maladie ; - il exerce une fonction d'information et de recueil statistique et est chargé d'une mission de conseil dans le champ de la législation sociale applicable en France et dans les Etats liés à la France par un accord de sécurité sociale ; - il assure la traduction des correspondances et documents juridiques, médicaux et administratifs pour les caisses de sécurité sociale. |
Un système de gestion devenu inadapté dans un contexte de forte croissance des dettes et créances internationales de la sécurité sociale
Le montant des créances et dettes réciproques existant entre les Etats du fait de ce système de coordination a connu une croissance continue au cours des dernières années. Selon le rapport d'activité du Cleiss pour 2012, le montant des créances présentées aux organismes étrangers de sécurité sociale est ainsi passé de 358 millions d'euros à plus de 1,5 milliard d'euros entre 2007 et 2012, soit une augmentation de 321 %.
Evolution des créances et dettes de
sécurité sociale
gérées par le Cleiss entre
2007 et 2012
(en millions d'euros)
|
2007 |
2012 |
Evolution |
|
|
Créances introduites |
358 |
1 508 |
321 % |
|
Dettes introduites |
301 |
688 |
128 % |
Source : Rapport d'activité 2012 du Cleiss
Cette forte croissance du volume des dettes et créances internationales pose la question de la pertinence de la délégation de leur gestion au Cleiss, dans la mesure où leur traitement est rendu plus complexe et alors que des dysfonctionnements de gestion se font jour depuis plusieurs années.
L'étude d'impact annexée au présent projet de loi relève ainsi que la gestion par le Cleiss souffre de délais de traitement excessifs et d'un manque de fiabilité des données comptables, ce qui affecte la sincérité du sixième sous-objectif de l'Ondam.
Dans son rapport de septembre 2010 sur l'application des lois de financement de la sécurité sociale, au chapitre consacré aux « Aspects internationaux de la sécurité sociale », la Cour des comptes notait par ailleurs qu'il existe des marges d'amélioration sur le traitement des anomalies et des litiges (dont le montant atteignait 21 millions d'euros en 2012), ce qui passe notamment par une amélioration de la coordination et une clarification des relations entre la Cnam, les CPAM et le Cleiss.
Un rapprochement entre la Cnam et le Cleiss fait d'ailleurs partie de manière constante des recommandations émises par la Cour, qui, en l'absence de progrès observé sur ce point, pose la question du devenir du Cleiss et suggère que sa direction de la gestion des créances soit intégrée à la Cnam.
Un tel rapprochement permettrait non seulement d'améliorer la gestion des dettes et créances internationales de sécurité sociale, mais encore de responsabiliser les caisses de sécurité sociale quant au rôle qui leur incombe dans le traitement des flux internationaux. A l'heure actuelle, il apparaît en effet, selon la Cour, que « le Cleiss permet aux caisses de se décharger de responsabilités de gestion qui leur incombent, notamment quand il se substitue à elles pour corriger, par des procédures artisanales, les erreurs qu'elles commettent assez systématiquement. Mais la Cnam ne considère pas la direction de la gestion des créances du Cleiss comme un opérateur à part entière dont elle devrait contrôler la performance, bien qu'elle lui confie la responsabilité de gérer pour elle près d'un milliard d'euros par an ».
Unifier le traitement des dettes et créances internationales d'assurance maladie au sein de la Cnam
Le présent article propose de transférer le traitement des dettes et créances internationales d'assurance maladie du Cleiss à la Cnam .
Le traitement des flux financiers liés aux soins dispensés à l'étranger ferait ainsi l'objet d' une compétence unique de la Cnam , qui intervient déjà en la matière au travers du CNSE. Cette gestion unifiée permettrait de mieux détecter les fraudes et les abus grâce à une meilleure connaissance des parcours de soins transfrontaliers. Elle assurera en outre une meilleure fiabilité des comptes de la branche maladie grâce à une évaluation plus complète des flux liés aux soins effectués à l'étranger.
Selon l'étude d'impact annexée au présent projet de loi, elle dégagerait par ailleurs une économie en frais de gestion évaluée à 3 millions d'euros.
Le 1° du paragraphe I du présent article ajoute aux missions de la Cnam définies par l'article L. 221-1 du code de la sécurité sociale celle de procéder au recouvrement des créances et au règlement des dettes de sécurité sociale, à l'exception de celles relatives aux prestations chômage, ainsi qu'à leur suivi.
Le 2° du même paragraphe modifie en conséquence la disposition du même code établissant le rôle du Cleiss. Celui-ci continuera d'assurer le rôle d'organisme de liaison entre les institutions de sécurité sociale françaises et étrangères pour l'application de la législation de coordination en matière sociale, sous réserve de la compétence de gestion transférée à la Cnam.
Le II règle les conditions d'entrée en vigueur de ce transfert de compétence, qui interviendra à une date fixée par décret, au plus tard le 1 er janvier 2015. Dans l'intervalle, le recouvrement des créances et des dettes internationales de sécurité sociale exigibles avant la date qui sera déterminée pour ce transfert sera assuré par la Cnam.
Ce délai permettra de préparer le reclassement du personnel du Cleiss affecté à la mission transféré, soit 40 ETP, et d'adapter le système informatique de la Cnam à l'exercice de cette compétence nouvelle.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté deux amendements rédactionnels à cet article.
III - La position de la commission
Votre rapporteur général accueille favorablement cet article, qui permettra de clarifier et d'améliorer la gestion des dettes et créances internationales de sécurité sociale. Se posera par la suite la question de la pertinence de conserver un organisme autonome pour gérer des compétences limitées.
Votre commission vous demande d'adopter cet article sans modification.
Article 64 (art. L. 722-14, L. 723-43, L. 725-1, L. 725-4, L. 725-7, L. 725-8, L. 725-12, L. 725-23, L. 725-25, L. 726-2, L. 726-3, L. 731-10, L. 731-30, L. 731-31 à L. 731-34, L. 731-35-1, L. 732-6-1, L. 732-7, L. 752-1, L. 752-4, L. 752-12, L. 752-13, L. 752-14, L. 752-15, L. 752-17, L. 752-20, L. 752-23, L. 752-25, L. 752-26, L. 752-29, L. 762-15 et L. 762-25 du code rural et de la pêche maritime) - Gestion par la seule mutualité sociale agricole (MSA) des branches maladie et accidents du travail des exploitants agricoles
Objet : Cet article a pour objet de confier à la seule mutualité sociale agricole (MSA) la gestion des risques maladie et accidents du travail des exploitants agricoles, alors qu'aujourd'hui les exploitants peuvent choisir soit la MSA, soit un assureur privé.
I - Le dispositif proposé
Lors de la création d'un régime d'assurance maladie obligatoire (Amexa) en 1961 et d'un régime d'accidents du travail et maladies professionnelles (Atexa) en 2001, les exploitants agricoles se sont vu octroyer la possibilité de choisir l'organisme gestionnaire du régime, soit la mutualité sociale agricole (MSA), soit un assureur privé agréé.
Pouvoir choisir l'organisme gestionnaire du régime de base est rare dans le système français de protection sociale : en matière de maladie, ce droit d'option existe par exemple pour les étudiants ou pour certains indépendants relevant du RSI.
Les assureurs privés agréés sont regroupés au sein du Gamex (groupement des assureurs maladie des exploitants agricoles) pour le risque maladie et de l'Association des assureurs Aaexa pour la couverture AT-MP. Ces deux groupements ont en outre délégué leur gestion à une association Apria-RSA qui intervient également pour la gestion de certains indépendants.
Cette pluralité de gestionnaires, pour des prestations et des cotisations identiques, aboutit, toutes choses égales par ailleurs, à une certaine complexité et à un alourdissement des circuits et frais de gestion. En outre, la population couverte par les assureurs privés a tendance à diminuer : elle représente encore la moitié des exploitants en ce qui concerne le risque AT-MP, après avoir été en situation de quasi-monopole à la création du régime, et seulement 7 % des actifs en ce qui concerne le risque maladie.
Dans son rapport annuel 2007 sur la sécurité sociale, la Cour des comptes estimait que cette organisation était source d'inefficience, constat confirmé par un rapport récent de l'Igas et de l'IGF commandé par le Gouvernement dans le cadre de la modernisation de l'action publique (MAP).
Dans ces circonstances, le paragraphe I du présent article vise à confier la gestion des branches Amexa et Atexa à la seule MSA et, par conséquent, de mettre fin à la pluralité de gestionnaires. Il modifie en conséquence trente-quatre articles du code rural et de la pêche maritime.
Le paragraphe II prévoit que cette réforme s'applique à compter du 1 er janvier 2014.
Cependant, par dérogation ( paragraphe III ), les prestations des assurés relevant déjà du Gamex ou de l'Aaexa continueront d'être versées par lui jusqu'à une date qui sera fixée par décret entre le 30 juin et 31 décembre 2014. Cette date pourra être différente selon les prestations servies. A la même date, les droits et obligations des assureurs du Gamex et de l'Aaexa seront transférées à la MSA, ainsi que la gestion des réserves antérieurement constituées.
En outre, il est prévu que le préjudice susceptible de résulter pour le Gamex ou l'Aaexa du transfert de gestion ici prévu fait l'objet d'une indemnité fixée par constat établi à la suite d'une procédure contradictoire, pour un montant et dans des conditions fixées par décret.
Enfin, le paragraphe IV indique que les contrats de travail des personnels affectés aux activités transférées sont repris par les organismes de MSA.
Le paragraphe V renvoie diverses dispositions d'application à un décret.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté treize amendements, dont douze sont rédactionnels, de précision ou de coordination.
A l'initiative du Gouvernement, elle a adopté un amendement relatif à la date d'application du transfert : les indemnités journalières maladie , qui ont été créées par la loi de financement pour 2013 et qui n'entreront en vigueur qu'au 1 er janvier 2014, seront directement servies par la seule MSA à cette date.
III - La position de la commission
L'évolution proposée dans cet article du projet de loi de financement s'inscrit dans une démarche globale de réforme de la gestion administrative de la MSA et des régimes agricoles. Ainsi, l'an passé, les articles 37 et 71 de la loi de financement pour 2013 ont respectivement visé à aligner les modalités de financement de la gestion administrative, de l'action sanitaire et sociale et du contrôle médical de la MSA sur celles des autres régimes de sécurité sociale et à ouvrir aux exploitants agricoles le droit de percevoir des indemnités journalières maladie.
En outre, la pluralité des assureurs pour la gestion d'un régime de base de sécurité sociale est peu fréquente et, quelle que soit par ailleurs la qualité de gestion, elle a un coût structurel non négligeable lorsque la démographie professionnelle décroît.
La commission vous demande d'adopter cet article sans modification.
Article 65 (art. L. 8222-6 du code du travail) - Exemplarité des donneurs d'ordre publics
Objet : Cet article a pour objet de supprimer la pénalité qu'une personne morale de droit public est susceptible d'imposer à des cocontractants ayant recours au travail dissimulé.
I - Le dispositif proposé
Cet article propose une nouvelle rédaction de l'article L. 8222-6 du code du travail. Celle-ci prévoit qu'une personne morale de droit public ayant contracté avec une entreprise pour une prestation d'un montant supérieur à 15 000 euros doit immédiatement enjoindre son cocontractant de mettre fin à la situation illégale dans laquelle il se trouve du fait d'une absence de déclaration de l'ensemble des salariés qu'il emploie, constatée par un agent de contrôle.
Si dans les deux mois de l'injonction l'entreprise n'a pas fait la preuve de la régularisation de sa situation, le donneur d'ordre public peut rompre le contrat. Cette rupture se fait sans indemnités, aux frais et risques de l'entrepreneur.
La personne publique doit informer l'agent auteur du signalement des suites données à son injonction.
A défaut de respecter l'obligation d'injonction puis d'information, la personne morale est tenue, solidairement avec son cocontractant, du paiement des sommes dues aux salariés, à l'Etat et aux assurances sociales.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté sept amendements dont cinq rédactionnels ou de précisions. Les deux autres amendements tendent respectivement :
- à compléter l'article L. 243-15 du code de la sécurité sociale afin de mentionner le RSI parmi les organismes de recouvrement susceptibles de délivrer aux personnes publiques une attestation de vigilance s'agissant des obligations de déclaration et de paiement de leurs cocontractants ;
- à rendre la personne publique solidairement redevable des sommes dues par son cocontractant, lorsque le contrat se poursuit sans que l'entreprise ne se soit mise en conformité dans un délai de six mois après la mise en demeure.
III - La position de la commission
Votre rapporteur général juge la nouvelle rédaction proposée par cet article plus conforme à la lutte contre le travail dissimulé. La possibilité pour une personne publique d'obtenir le paiement d'une amende du fait du recours de son cocontractant au travail dissimulé sans obligation de mettre fin à la fraude pouvait être source d'ambiguïtés.
De ce point de vue, les amendements adoptés par l'Assemblée nationale sont des compléments nécessaires au dispositif voulu par le Gouvernement. En effet, si le celui-ci souligne à juste titre que l'obligation de mettre fin à un contrat en cas de fraude aurait été excessive au regard des règles du contrat public, il est plus conforme au principe d'exemplarité des personnes publiques qu'elles soient rendues solidairement redevables des sommes dues par l'entreprise si le contrat perdure sans régularisation de la situation sociale.
La commission vous demande d'adopter cet article sans modification.
Article 66 (art. L. 751-37 du code rural et de la pêche maritime ; art. L. 162-1-14 du code de sécurité sociale) - Extension aux employeurs de salariés agricoles des pénalités applicables en cas de fausse déclaration AT-MP
Objet : Cet article a pour objet d'aligner les pouvoirs de la Mutualité sociale agricole sur ceux des autres caisses en cas de travail dissimulé ou de non-respect par les entrepreneurs de leurs obligations s'agissant d'un accident du travail.
I - Le dispositif proposé
Cet article se compose de deux parties.
Le paragraphe I complète l'article L. 751-37 du code rural pour prévoir :
- d'une part, la possibilité pour la MSA de récupérer les sommes engagées à la suite d'un accident du travail dans les cas où l'employeur a eu recours au travail dissimulé ;
- d'autre part, la possibilité pour la MSA de prononcer la pénalité prévue à l'article L. 162-1-14 du code de la sécurité sociale.
Le paragraphe II modifie l'article L. 162-1-14 du code de la sécurité sociale afin de prévoir la possibilité pour la MSA de se substituer à la Carsat afin de prononcer les pénalités prévues en cas de minoration par l'employeur des sommes dues du fait d'un accident du travail.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté cet article sans modification.
III - La position de la commission
Votre rapporteur général est favorable à cet article qui aligne les pouvoirs de la MSA sur ceux des autres caisses et tend à rendre plus efficace la lutte contre la fraude.
La commission vous demande d'adopter cet article sans modification.
Article 67 (art. L. 351-2-1 du code de la construction et de l'habitation ; art. L. 542-2 et L. 831-1 du code de la sécurité sociale) - Perception frauduleuse d'aides au logement via des sociétés écrans
Objet : Cet article a pour objet d'empêcher la perception des aides au logement grâce au recours à une société de personnes lorsque le bailleur et le locataire ont un lien de parenté.
I - Le dispositif proposé
Depuis la loi de finances rectificative du 30 décembre 1999 98 ( * ) , les aides personnelles au logement ne peuvent être versées aux locataires d'un logement appartenant à l'un de leurs ascendants ou descendants , à leur conjoint, à leur concubin ou à la personne avec laquelle ils ont conclu un pacte civil de solidarité. L'objectif est de ne pas encourager des demandes d'aide au logement pour des situations qui ne donnent pas lieu au versement effectif d'un loyer.
Cette interdiction peut cependant être contournée lorsqu'une société de personnes vient faire écran entre le locataire et le propriétaire du bien . L'étude d'impact annexée au présent projet de loi souligne en effet que la jurisprudence considère que le fait de posséder un bien par l'intermédiaire d'une société de personnes ne remet pas en cause le versement des aides au logement, quand bien même existeraient des liens familiaux entre le locataire et les actionnaires de la société.
Le présent article a pour objet de pallier le vide juridique mis en évidence par la jurisprudence afin d'éviter tout contournement de l'interdiction de principe du versement des aides au logement lorsque le bailleur et le locataire ont un lien de parenté.
Pour ce faire, il modifie les trois articles relatifs aux trois types d'aides personnelles au logement :
- l'article L. 351-2-1 du code de la construction et de l'habitation, relatif à l'aide personnalisée au logement ;
- l'article L. 542-2 du code de la sécurité sociale, qui porte sur l'allocation de logement familiale ;
- l'article L. 831-1 du code de la sécurité sociale relatif à l'allocation de logement sociale.
Les dispositions introduites en 1999 sont complétées afin de préciser que l'interdiction s'appliquera aux personnes qui jouissent d'une part de la propriété ou de l'usufruit du logement mis en location ou sont titulaires de parts sociales dans une société de personnes.
Ces dispositions doivent être précisées par décret afin de définir le seuil à partir duquel s'appliquera l'interdiction. Ce dernier ne pourra être supérieur à un cinquantième pour la propriété du logement et à 50 % pour les parts détenues dans une société de personnes.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté deux amendements rédactionnels à cet article.
III - La position de la commission
La commission se félicite d'une mesure qui permettra de renforcer la lutte contre la fraude aux APL. Elle estime cependant nécessaire de clarifier la rédaction du présent article.
A l'initiative de votre rapporteur général, la commission a adopté un amendement tendant à prévoir l'application d'un seuil unique de 20 % à partir duquel la détention d'une partir de la propriété ou du capital social fera obstacle au versement des aides au logement. Il s'agira bien d'un seuil plafond : le pouvoir réglementaire pourra étendre le champ de l'interdiction mais pas le restreindre.
La commission vous demande d'adopter cet article ainsi modifié.
Article 68 (art. L313-2 et 441-6 du code pénal ; art. L. 114-13, L. 114-16-2, L. 162-36, L. 382-29, L. 481-2, L. 583-3, L. 612-10, L. 623-1, L. 821-5 et L. 831-7 du code de la sécurité sociale ; art. L. 351-12 et L. 351-13 du code de la construction et de l'habitation ; art. L. 751-40 et L. 752-28 du code rural et de la pêche maritime ; art. L. 232-27 et L. 262-50 du code de l'action sociale et des familles ; art. L. 5121-1, L. 5429-1, L. 5413-1 et L. 5429-3 du code du travail ; art. 10-1 de l'ordonnance n° 2002-149 du 7 février 2002 relative à l'extension et à la généralisation des prestations familiales et à la protection sociale dans la collectivité territoriale de Mayotte ; article 20-10 de l'ordonnance n° 96-1122 du 20 décembre 1996 relative à l'amélioration de la santé publique, à l'assurance maladie, maternité, invalidité et décès, au financement de la sécurité sociale à Mayotte et à la caisse de sécurité sociale de Mayotte ; article 1er de la loi du 27 septembre 1941 relative aux déclarations inexactes des créanciers de l'Etat ou des collectivités publiques ; art. 22-II de la loi n° 68-690 du 31 juillet 1968 portant diverses dispositions d'ordre économique et financier) - Harmonisation des sanctions en matière de fraude aux prestations sociales
Objet : Cet article vise à harmoniser le dispositif de sanction de la fraude aux prestations sociales en le réorganisant autour des articles 313-2 et 441-6 du code pénal.
I - Le dispositif proposé
La sanction de la fraude aux prestations sociales : une pluralité de dispositions et de peines, en contradiction avec les principes constitutionnels
Les sanctions encourues en matière de fraude aux prestations sociales sont prévues par une multiplicité de textes législatifs dont les dispositions ne sont pas nécessairement cohérentes les unes avec les autres . Celles-ci sont en effet éparpillées dans 31 textes législatifs répartis dans six codes différents, deux lois spécifiques ainsi que deux ordonnances applicables à Mayotte.
Des infractions de fraude aux prestations sociales identiques peuvent ainsi faire l'objet de sanctions différentes selon le texte sur lequel se fondent les poursuites , bien que l'article 92 de la loi du 19 décembre 2005 de financement de la sécurité sociale pour 2006 ait eu pour ambition de procéder à la mise en cohérence de la définition et du régime de sanction en matière de fraude aux prestations sociales sur le fondement de l'article L. 114-13 du code de la sécurité sociale.
Ainsi, tandis que la perception frauduleuse des prestations d'aide sociale est punie de cinq ans d'emprisonnement et 375 000 euros d'amende par le code de l'action sociale et des familles (CASF), une simple amende de 5 000 euros est prévue par les articles L. 262-50 du CASF, L. 351-13 du code de la construction et de l'habitation, L. 114-13 et L. 821-5 du code de la sécurité sociale respectivement pour le fait de se rendre coupable de fraude ou de fausse déclaration pour obtenir le revenu de solidarité active (RSA), l'aide personnalisée au logement (APL), l'allocation aux adultes handicapés (AAH) ou des prestations ou allocations de toute nature liquidées et versées par les organismes de protection sociale.
Saisi de cette question à travers une question prioritaire de constitutionnalité (QPC) 99 ( * ) , le Conseil constitutionnel a considéré que « la loi pénale ne saurait, pour une même infraction, instituer des peines de nature différente, sauf à ce que cette différence soit justifiée par une différence de situation en rapport direct avec l'objet de la loi ». Il a en conséquence déclaré l'article L. 135-1 du CASF contraire à la Constitution.
Le présent article vise à tirer les conséquences de cette décision en harmonisant les dispositions législatives éparses qui prévoient les sanctions encourues en cas de fraude aux prestations sociales.
Une refonte du régime des sanctions encourues en cas de fraude aux prestations sociales
La réorganisation proposée par le présent article recentre le dispositif de sanction autour des articles 313-2 et 441-6 du code pénal , qui prévoient respectivement le régime de majoration des peines encourues pour l'infraction d' escroquerie et les sanctions encourues en cas d' obtention d'aides publiques sur le fondement de déclarations mensongères .
Le 1° du I ajoute ainsi l'escroquerie aux prestations sociales parmi les cas ouvrant application des peines majorées de sept ans d'emprisonnement et 750 000 euros d'amende. Le fait qu'elle porte sur des prestations sociales constitue donc une nouvelle circonstance aggravante de l'escroquerie.
Le 2° du I ajoute la fraude aux prestations sociales ne relevant pas de la qualification d'escroquerie aux cas de fraudes aux aides publiques punis de deux ans d'emprisonnement et 30 000 euros d'amende.
La fraude aux prestations sociales se trouve ainsi rapprochée des grandes catégories du droit pénal, ce qui assure une meilleure sécurité juridique du dispositif de sanctions ainsi qu'une plus grande lisibilité du droit applicable en la matière.
En conséquence de ce recentrage, l'article L. 114-13 du code de la sécurité sociale, qui prévoyait une amende de 5 000 euros pour toute fraude aux prestations sociales, et qui devait auparavant constituer le pivot du dispositif de sanction, est supprimé par le 1° du II .
Subsiste par ailleurs le dispositif de sanction administrative prévu par l'article L. 114-17 du code de la sécurité sociale, applicable aux agissements visant à obtenir ou à tenter de faire obtenir le versement indu de prestations familiales ou vieillesse.
La réorganisation complète du dispositif de sanction implique de nombreuses coordinations.
Sont tout d'abord supprimées les dispositions renvoyant, pour diverses prestations sociales, aux sanctions prévues par l'article L. 114-13 du code de la sécurité sociale. Ce renvoi est en effet remplacé, expressément ou non, par les peines fixées dans le code pénal.
Il s'agit du troisième alinéa de l'article L. 162-36 du même code (II 2°), ainsi que des mentions figurant aux articles L. 382-29 (II 3°), L. 481-2 (II 4°), L. 583-3 (II 5°), L. 623-1 (II 6°), L. 821-5 (II 7°) et L. 831-7 (II 8°) de ce code.
Sont également concernés les articles L. 351-12 (III 1°) et L. 351-13 (III 2°) du code de la construction et de l'habitation, les articles L. 751-40 (IV 1°) et L. 752-28 (IV 2°) du code rural et de la pêche maritime, ainsi que l'article L. 262-50 du CASF (V).
Ces coordinations portent enfin sur les articles 10-1 de l'ordonnance n° 2002-149 du 7 février 2002 et 20-10 de l'ordonnance n° 96-1122 du 20 décembre 1996, qui concernent toutes deux l'application de la protection sociale dans la collectivité territoriale de Mayotte (VII et VIII).
Dans la mesure où les peines prévues par l'article 313-2 du code pénal constituent désormais le dispositif de droit commun pour la fraude aux prestations sociales, les dispositions de l'article L. 232-27 du CASF deviennent superfétatoires et cet article est en conséquence abrogé ( V ).
Les dispositions du code du travail prévoyant des peines spécifiques en cas de fraude aux prestations sociales doivent par ailleurs être supprimées et remplacées par un renvoi à l'article 441-6 du code pénal. Dans la mesure où ces dispositions ne s'appliquent que sous réserve de la constitution du délit d'escroquerie, un renvoi doit par ailleurs être fait à l'article 313-2 du code pénal dans sa nouvelle rédaction. Il est ainsi procédé à une nouvelle rédaction des articles L. 5124-1, L. 5429-1 et L. 5413-1 ( 1°, 2° et 3° du VI ) du code du travail. L'article L. 5429-3 du même code est quant à lui abrogé ( 4° du VI ).
Pour la même raison, les articles 1 er de la loi du 27 septembre 1941 relative aux déclarations inexactes des créanciers de l'Etat ou des collectivités publiques et 22-II de la loi n° 68-690 du 31 juillet 1968 portant diverses dispositions d'ordre économique et financier doivent être abrogés ( IX et X ).
II - Les modifications adoptées par l'Assemblée nationale
Sept amendements à cet article ont été adoptés par l'Assemblée nationale, à l'initiative de Gérard Bapt.
Deux d'entre eux complètent le travail de coordination effectué par le présent article, en supprimant aux articles L. 114-16-2 et L. 612-10 du code de la sécurité sociale les références aux dispositions désormais abrogées.
Un autre constitue un amendement de précision.
Quatre enfin comportent des modifications rédactionnelles.
III - La position de la commission
Votre rapporteur général approuve cet article, qui opère une simplification et une harmonisation bienvenues des dispositions relatives à la sanction de la fraude en matière de prestations sociales.
Le mécanisme de sanction, désormais organisé autour des qualifications générales d'escroquerie et de fraude aux aides publiques figurant dans le code pénal d'une part, et des sanctions administratives prévues par le code de la sécurité sociale d'autre part, est désormais plus clair, plus lisible, et partant, constitue le garant d'une meilleure sécurité juridique.
La qualification juridique des situations dans lesquelles une prestation sociale est indûment perçue se trouvera en effet facilitée par son inscription dans un cadre légal général.
En outre, la gamme des sanctions applicables à de telles situations se trouve à la fois clarifiée et élargie grâce aux adaptations possibles de la réponse pénale (possibilité de recourir à des peines alternatives, emprisonnement avec sursis, mise à l'épreuve avec obligation de rembourser...). La possibilité de fonder une sanction sur les dispositions du code pénal ou sur celles du code de la sécurité sociale assurera par ailleurs une meilleure adaptation des sanctions appliquées, les pénalités administratives pouvant être utilisées dans les cas d'infractions les moins graves tandis que les poursuites judiciaires seront recentrées sur les plus importantes d'entre elles.
Votre commission vous demande d'adopter cet article sans modification .
EXAMEN EN COMMISSION
Réunie le mercredi 6 novembre 2013 , sous la présidence de Mme Annie David, présidente, la commission procède à l' examen des rapports de MM. Yves Daudigny, rapporteur général en charge des équilibres financiers généraux et de l'assurance maladie, et Georges Labazée, rapporteur pour le secteur médico-social, Mmes Isabelle Pasquet, rapporteure pour la famille, et Christiane Demontès, rapporteure pour l'assurance vieillesse et M. Jean-Pierre Godefroy, rapporteur pour les accidents du travail et maladies professionnelles, sur le projet de loi de financement de la sécurité sociale pour 2014.
Mme Annie David, présidente . - Nous examinons les rapports sur le projet de loi de financement de la sécurité sociale pour 2014 et les amendements de nos rapporteurs. Je rappelle que conformément à l'article 42 de la Constitution, le texte examiné en séance sera celui adopté par l'Assemblée nationale le 29 octobre dernier.
EXAMEN DES RAPPORTS
M. Yves Daudigny, rapporteur général . - La singularité de la loi de financement tient à ce que, contrairement à la loi de finances, elle porte sur trois exercices, de l'exercice clos à l'année à venir. Voilà l'occasion de dresser un premier bilan de l'action de la nouvelle majorité en matière de finances sociales.
Nous avions trouvé en mai 2012 une situation préoccupante, avec un déficit de 22,5 milliards d'euros pour l'ensemble des régimes de base et le Fonds de solidarité vieillesse (FSV), et de 17,4 milliards pour le seul régime général, ainsi qu'un dérapage annoncé par la Commission des comptes de la sécurité sociale ; l'existence même de notre système de protection sociale était en cause. Certes l'équilibre comptable n'est pas une fin en soi ; la protection sociale doit jouer son rôle d'amortisseur, pilier de notre pacte républicain ; mais comment le ferait-elle lorsque sa soutenabilité peut être remise en cause et que le « trou de la sécu », comme disent les médias, fait douter nos compatriotes de sa crédibilité ? C'est pour cela que le Gouvernement a placé le redressement des comptes sociaux en tête de ses priorités.
Un an et demi plus tard, notre système social est convalescent. Sans être sorti de la zone rouge, nous pouvons espérer des soldes sociaux plus conformes aux principes de bonne gestion. D'une part, la suppression des niches fiscales et le relèvement des taxes sur le capital introduits par la loi de finances rectificative du 16 août 2012 ont garanti le respect des prévisions fixées en loi de financement par le précédent gouvernement avec, pour l'exercice 2012, un déficit de 19,2 milliards d'euros pour l'ensemble des régimes obligatoires et le FSV, et de 13,3 milliards d'euros pour le régime général. D'autre part, les mesures prévues par la loi de financement pour 2013 devraient réduire les déficits sociaux à 17 milliards pour l'ensemble des régimes obligatoires et le FSV, et de 13,5 milliards pour le régime général en dépit du contexte économique, soit 6 milliards de plus qu'en 2008, mais 12,5 milliards de moins qu'en 2010 ! En deux ans, la réduction atteint 5,5 milliards pour les régimes obligatoires et 3,9 milliards pour le régime général.
Les efforts demandés à nos compatriotes n'ont pas été vains, même s'ils peuvent mécontenter notamment nos concitoyens les plus aisés.
Mme Caroline Cayeux . - Pas qu'eux !
M. Yves Daudigny, rapporteur général . - Le redressement se poursuivra en 2014 : les réformes des retraites et de la politique familiale et la stratégie nationale de santé devraient rapporter 8 milliards. Cela contribuera à ramener le déficit du régime général et du FSV à 12,8 milliards au lieu des 20 milliards auxquels l'évolution tendancielle aurait mené - celui du régime général étant prévu à 9,6 milliards : on se rapproche du niveau d'avant la crise.
Cette dynamique positive devrait réduire à l'horizon 2017 le déficit du régime général et du FSV sous les 4 milliards d'euros : si c'est le cas, nous aurons divisé en une législature le déficit de la sécurité sociale par plus de 4, montrant qu'une politique de gauche peut faire rimer justice sociale et saine gestion des comptes publics.
L'année dernière, j'avais regretté que la loi de financement ne transfère pas à la Caisse d'amortissement de la dette sociale (Cades) le déficit élevé des branches famille et maladie parce qu'il ne me semblait pas de bonne gestion, en dépit de conditions de marché exceptionnelles, que l'Agence centrale des organismes de sécurité sociale (Acoss) les gère en trésorerie. L'article 14 élargit le dispositif de reprise de l'article 9 de la loi de financement pour 2011 et autorise le transfert automatique de ces déficits à la Cades pour les quatre années à venir et dans la limite des plafonds existants. Cela tire habilement parti des conséquences du rééquilibrage progressif des comptes de la branche vieillesse par la réforme des retraites. Près de 30 milliards d'euros pourront être repris entre 2013 et 2017, sans qu'il soit nécessaire d'augmenter la contribution pour le remboursement de la dette sociale (CRDS) ou d'affecter de nouvelles ressources à la Cades.
Nous poursuivons, dans le respect des engagements pris devant nos concitoyens, une tâche ingrate mais nécessaire qui rendra à notre système de protection sociale les marges de manoeuvre financières dont il a besoin.
J'en viens au secteur de l'assurance maladie. Le projet de loi lui consacre 35 articles, dont 12 ajoutés par l'Assemblée nationale. L'Objectif national des dépenses d'assurance maladie (Ondam) s'élèvera à 179,2 milliards d'euros, soit 4,2 milliards de plus (+ 2,4 %) que l'année précédente, mais 2,4 milliards d'économies par rapport à l'évolution tendancielle : 960 millions sur le médicament, 120 millions sur les dispositifs médicaux, 130 millions sur certains tarifs, 740 millions sur l'amélioration des pratiques et des organisations - dont 300 millions sur les achats hospitaliers - mais pas de déremboursement.
Le Gouvernement prévoit de conserver jusqu'en 2017 cette évolution de 2,4 %, exigeante mais supérieure aux hypothèses de croissance et d'inflation. La croissance des dépenses d'assurance-maladie ralentit, de 6 ou 7 % en 2000 à moins de 3 % depuis 2010, grâce notamment aux baisses de prix de médicaments ou de tarifs. Constamment dépassé entre 1998 et 2009, l'Ondam sera respecté pour la quatrième année en 2013. L'évolution en volume des dépenses de santé des Français progresse elle aussi moins vite, de 3,8 % entre 2000 et 2005 à 2,7 % depuis 2010. Ce déficit reste toutefois le plus important des différentes branches : 6,2 milliards en 2014, soit 3 % des dépenses de l'assurance maladie, et 2,7 milliards prévus en 2017.
Le projet de loi s'inscrit dans la stratégie nationale de santé, démarche globale annoncée par la ministre en septembre dernier et qui se traduit par des mesures législatives, réglementaires et conventionnelles.
Renforcer les soins de premier recours est une priorité : la progression de l'espérance de vie, le développement des maladies chroniques, l'évolution de la démographie professionnelle, des pratiques et des conditions de travail appellent une prise en charge plus globale de la personne fondée sur un exercice collectif et pluriprofessionnel. L'expérimentation de nouveaux modes de rémunération (NMR), lancée par la loi de financement pour 2008, fonctionne désormais malgré son retard : les activités coordonnées ou de nouveaux services aux patients tels que l'éducation thérapeutique ou la prise en charge de patients complexes sont ainsi financés dans les maisons et centres de santé. Le dispositif pérenne, créé l'an dernier pour leur succéder, n'a pas donné lieu comme prévu à négociations entre partenaires professionnels, à cause notamment de l'avenant n° 8 à la convention médicale ; l'article 27 prolonge d'une année l'expérimentation, élargit les NMR à 150 nouvelles équipes et prévoit, en vue d'une généralisation, un règlement arbitral en 2015 en cas d'échec des négociations.
L'article 28 développe dans le monde libéral les coopérations entre professionnels, sur lesquelles travaillent Catherine Génisson et Alain Milon, en mettant en place un collège des financeurs. L'article 27 bis, introduit par l'Assemblée nationale, prévoit la renégociation début 2014 de l'accord entre assurance maladie et centres de santé, reconduit tacitement depuis 2003, et des négociations régulières sur la transposition aux centres des conventions passées avec les professionnels libéraux. En m'inspirant du récent rapport de l'Igas, je vous proposerai de conforter davantage les centres de santé, dont l'utilité sanitaire et sociale comme la fragilité financière sont évidentes.
Le projet de loi met en oeuvre plusieurs expérimentations : l'article 29 déploie la télémédecine, pour laquelle, en dépit des bases juridiques posées par la loi HPST, notre pays est en retard, alors que nos territoires en ont besoin, même s'il ne s'agit pas d'une solution miracle ; l'article 34 lance des expérimentations de parcours de soins sur l'insuffisance rénale chronique - qui me semble prometteuse, car mobilisant un ensemble varié d'acteurs - et sur la radiothérapie externe ; l'article 31 prévoit des conventions sur les modalités de prise en charge des patients en termes de transports sanitaires - sujet difficile à réformer s'il en est - ouvertes à l'adhésion volontaire des transporteurs et taxis du territoires.
Le rapport de Jacky Le Menn et d'Alain Milon sur la rénovation du modèle de financement des établissements de santé, que nous avons adopté à l'unanimité, fait référence. L'article 33 en reprend deux propositions : la prise en compte des établissements isolés, sur laquelle nous serons tous d'accord et qui amorce une évolution majeure du principe d'une application universelle de la tarification à l'activité (T2A), et la dégressivité des tarifs pour certaines prestations, qui fait débat : toutes les études dénoncent le risque inflationniste de la T2A et de certaines prestations parfois qualifiées d'actes en série, dont le coût marginal est décroissant et dans lesquels certains établissements se sont spécialisés - ils dégagent des marges significatives ; au-delà d'un certain volume ou évolution d'activité, le tarif d'une prestation pourra être minoré pour la part supérieure au seuil ; grâce aux députés, les créations ou regroupements d'activités seront pris en compte dans son évaluation. Cet outil, s'il peut être utile, doit être manié avec précaution, de manière à ne pas dissuader les établissements de pratiquer des interventions justifiées ou d'améliorer leur productivité. Il convient donc qu'il soit ciblé et que les autres outils d'évaluation de la pertinence des soins soient plus amplement mis en oeuvre : référentiels de la Haute Autorité de santé (HAS), comparaisons territoriales et mise sous accord préalable. La pertinence des soins doit s'analyser dès le premier acte et non à partir d'un seuil ; la dégressivité ne saurait lui être liée.
L'article 33 bis corrige le dispositif de mise sous accord préalable des activités de soins de suite et de réadaptation ; l'article 36 maintient l'échéance de mise en oeuvre de la facturation au fil de l'eau des actes et consultations externes dans les établissements publics et privés à but non lucratif, mais la reporte à 2018 pour les autres prestations ; les articles 31 et 41 améliorent les relations entre les ARS et les établissements sur les transports et les médicaments de la liste en sus.
Le circuit du médicament, enfin. L'article 37 autorise l'expérimentation de la délivrance de certains antibiotiques à l'unité dans quelques régions pilotes afin de lutter contre les stocks inutiles de médicaments chez les particuliers et de diminuer les risques de résistance aux antibiotiques. L'expérimentation est un outil particulièrement adapté pour un sujet qui revient de manière lancinante dans le débat public sans véritable évaluation. Cela posera des questions d'organisation (traçabilité des lots, information des patients, conservation des produits) qui devraient être réglées par des procédures adaptées.
Reprenant une proposition adoptée par notre commission à mon initiative, l'article 38 diffuse plus largement les médicaments biologiques similaires, à l'aide d'une procédure sécurisée de substitution qui prévoit qu'un traitement se poursuive toujours avec le même médicament, sauf avis contraire du prescripteur. L'article 39 pérennise l'expérimentation assurant une continuité de prise en charge aux patients prenant un médicament ayant reçu une autorisation temporaire d'utilisation dans l'attente de son inscription sur la liste des produits remboursables. L'article 42 accélère les modalités de tarification des actes innovants associés à des dispositifs médicaux. L'article 40 prévoit la transmission au Comité économique des produits de santé (Ceps) par les fournisseurs de médicaments génériques du montant par spécialité de tous les avantages, remises et ristournes consentis aux pharmaciens, théoriquement limités à 17 % ; plusieurs études constatent en effet qu'ils contournent cette obligation par des contrats de coopération portant officiellement sur des médicaments non remboursables. Le Ceps pourra ajuster le prix des produits au vu des informations sur les remises. Je propose de supprimer l'ajout par l'Assemblée nationale d'un plafonnement par arrêté dans la limite de 50 % du montant total des avantages, sur lequel nous ne disposons d'aucune étude d'impact ou d'évaluation. Je reprendrai dans un autre amendement la proposition de la HAS de fusionner les actuels « service médical rendu » (SMR) et amélioration du service médical rendu (ASMR).
Enfin, le projet de loi comporte plusieurs mesures relatives à la protection complémentaire santé. La part prise en charge par l'assurance maladie ayant augmenté jusqu'à la fin des années 1970 pour atteindre 80 % s'est ensuite effritée pour se stabiliser depuis 2011 à 75,5 %, réservant un rôle important à la couverture complémentaire qui représente 13,7 % des dépenses de santé. Le Président de la République a annoncé les objectifs à l'automne 2012 ; l'accord interprofessionnel de janvier et la loi de sécurisation de l'emploi tracent la voie d'une généralisation de la complémentaire collective en entreprise ; le Haut Conseil pour l'avenir de l'assurance maladie a publié en juillet un rapport très complet ; l'Assemblée nationale étudiera fin novembre en deuxième lecture la proposition de loi relative aux réseaux de soins que nous avons adoptée en juillet ; le plafond de ressources de la CMU-c, partant de l'aide à l'acquisition d'une complémentaire santé (ACS), a été relevé de 8,3 % au 1 er juillet dernier, ce qui fait entrer 750 000 personnes supplémentaires dans le dispositif.
L'article 45 réforme profondément la logique de l'ACS, dont les contrats éligibles seront sélectionnés après mise en concurrence sur des critères alliant prix et niveau de garantie. Il autorise le Gouvernement à fixer un plancher et un plafond de prise en charge pour les contrats responsables et solidaires dont tous remplissent actuellement les critères - peu discriminants et ne délimitant pas le panier de soins remboursé - pour bénéficier d'un taux réduit de taxe spéciale sur les conventions d'assurance (TSCA) : cela garantira qu'ils financent bien le ticket modérateur dans le cadre des tarifs de la sécurité sociale et ne remboursent pas pour autant des tarifs ou prix excessifs, dépassements d'honoraires médicaux ou frais dentaires ou d'optique.
Avec l'article 45 bis, l'Assemblée nationale élargit aux bénéficiaires de l'ACS la fixation par arrêté d'un panier de soins opposable aux professionnels, avec des tarifs maximum pour différentes prestations ; dans l'article 45 ter, elle ouvre aux bénéficiaires d'un minimum vieillesse le renouvellement automatique du droit à l'ACS, une proposition de notre collègue Aline Archimbaud dans son rapport au Premier ministre sur l'accès aux soins des plus démunis. Je vous proposerai d'aller plus loin dans la simplification administrative.
L'article 12 ter comble un vide juridique. La censure par le Conseil constitutionnel de l'article L. 912-1 du code de la sécurité sociale fragilise durablement tous les régimes de prévoyance mis en place depuis la seconde guerre mondiale par les branches professionnelles et qui, tels Pro-BTP, couvrent des risques lourds. Les branches pourront recommander un ou plusieurs organismes si le contrat de prévoyance prévoit un degré élevé de solidarité (prise en charge de cotisations pour certains salariés, politique de prévention et d'action sociale...) après mise en concurrence dans des conditions de transparence et d'impartialité. Afin de ménager la liberté contractuelle, l'entreprise pourra choisir son assureur ; toutefois, si elle ne le choisit pas parmi les organismes recommandés, le forfait social sur les cotisations de prévoyance sera majoré de 8 % à 20 % pour les entreprises d'au moins dix salariés et de 0 % à 8 % pour les entreprises de moins de dix salariés.
Mme Catherine Procaccia . - Quelle liberté...
Mme Catherine Deroche . - Les gens paieront plus cher !
M. Yves Daudigny, rapporteur général . - Cela me semble correspondre à la décision du Conseil constitutionnel, qui estime que la mutualisation des risques constitue bien un but d'intérêt général.
Je n'ai pas évoqué l'aide au sevrage tabagique ou la contraception des mineures, et encore moins les trop nombreux rapports demandés au Gouvernement par les députés - dont un, utile, sur les conditions, aujourd'hui inadaptées, d'ouverture des droits à indemnités journalières. C'est que ce projet de loi est dense : il prépare une réforme en profondeur de notre système de santé dont nous aurons à débattre dans le cadre de la prochaine loi de santé publique.
M. Georges Labazée, rapporteur pour le secteur médico-social . - Nous connaissons depuis l'intervention du Premier ministre du 14 octobre dernier les contours et le calendrier du futur projet de loi sur l'adaptation de la société au vieillissement de la population. Mes prédécesseurs se sont souvent préoccupés de cette Arlésienne qu'était la réforme de la prise en charge de la perte d'autonomie ; nous le savons désormais, les engagements pris seront tenus.
Centré sur la prise en charge à domicile, le premier volet de la réforme sera adopté d'ici la fin de l'an prochain. Plus du quart des plans d'aide étant saturés, la réforme de l'allocation personnalisée d'autonomie (APA) favorisera une meilleure prise en compte des besoins des personnes les plus dépendantes et ouvrira une réflexion sur le partage équitable de son financement, qui repose aujourd'hui largement sur les départements.
Plus tard, un second volet sur la prise en charge en établissement traitera la lourde question du reste à charge supporté par les résidents.
Nous avons la garantie que le produit de la contribution additionnelle de solidarité pour l'autonomie (Casa), créée par la loi de financement pour 2013, sera entièrement consacré au financement de cette réforme à partir de 2015. J'en suis satisfait ; je l'aurais été davantage si, comme prévu initialement, le produit de la Casa avait été mis en réserve dès 2013 au sein d'une section dédiée du budget de la Caisse nationale de solidarité pour l'autonomie (CNSA), au lieu d'être redirigé vers le FSV en 2013 comme en 2014, même si l'Assemblée nationale a maintenu l'affectation de 100 millions à la CNSA. Il ne s'agira pas d'ajuster à la marge les dispositifs existants, mais de constituer, selon le Premier ministre, un grand projet de société pour adapter notre protection sociale au vieillissement, et plus largement changer le regard de la société sur les personnes âgées. Il aurait été préférable, de ce point de vue, d'affecter dès l'origine cette contribution pesant sur les retraités à une réforme qui nécessitera un effort financier substantiel.
L'Ondam médico-social progresse de 3 % : c'est moins que les années précédentes, mais plus que l'Ondam général. Avec les ressources propres que mobilisera la CNSA, l'objectif global de dépenses (OGD) sera de 18,8 milliards d'euros, dont 9,5 milliards pour les personnes handicapées et 9,3 milliards pour les personnes âgées. Il sera abondé par un prélèvement de 70 millions sur les réserves de la CNSA, pour renforcer en premier lieu les moyens existants dans les établissements et services médico-sociaux en tenant compte de l'augmentation des salaires et de la hausse des prix.
Le projet de loi consacre 130 millions d'euros à la médicalisation des établissements d'hébergement pour les personnes âgées dépendantes (Ehpad) par l'augmentation du taux d'encadrement des résidents par des personnels soignants. Elle est loin d'être achevée car dépendante du rythme du renouvellement des conventions entre établissements, conseils généraux et ARS. Selon la CNSA, 31 % des Ehpad représentant 26 % des places n'étaient pas encore passés à un mode de tarification fonction du GIR moyen pondéré soins à la fin de 2012.
Près de 155 millions d'euros iront à l'achèvement du programme pluriannuel de créations de places dans le secteur des personnes handicapées, un peu moins de 8 millions au troisième plan autisme et 15 millions à l'achèvement du plan Alzheimer. Le professeur Joël Ankri signalait en juin dernier des marges de progression non négligeables, sur le fonctionnement des maisons pour l'autonomie et l'intégration des malades Alzheimer (Maia), les créations de places d'accueil de jour et d'hébergement temporaire, et l'accompagnement des aidants : voilà une base solide pour un nouveau plan étendu à l'ensemble des maladies neuro-dégénératives - les avis exprimés lors des auditions étaient positifs.
Les améliorations du calendrier de la procédure budgétaire, du suivi des crédits et de leurs modalités d'allocation en matière de création de places devraient limiter la sous-consommation de l'OGD personnes âgées, souvent déplorée par mes prédécesseurs, et qui était de 189 millions en 2012. Nous avons eu une discussion approfondie avec le directeur de la CNSA sur ces mécanismes : avec des prix de journée connus seulement en juin et remis en perspective en novembre, l'année civile était réduite à quelques mois. Nous gagnerons trois mois par rapport à ce calendrier.
Je vous proposerai un amendement améliorant le degré d'information dont dispose le Parlement sur le financement, complexe, des établissements et services médico-sociaux. La refonte de la tarification des établissements pour personnes handicapées, qui vient d'être engagée dans le cadre de la modernisation de l'action publique, pourrait inspirer le secteur des personnes âgées, qui souffre de blocages : la tarification à la ressource, prévue par la loi de financement pour 2009, n'est toujours pas en vigueur, faute de décret...
Le projet de loi initial ne consacrait qu'un article au secteur médico-social, affectant comme depuis 2011 au financement du plan d'aide à l'investissement (PAI) une partie de la contribution de solidarité pour l'autonomie, en l'occurrence un peu moins de 50 millions d'euros. Chaque année, ces crédits sont gelés au titre des mesures de régulation de l'Ondam, puis abondés à partir des réserves de la CNSA. Cela nuit à la lisibilité de la politique d'investissement de la CNSA, dont les réserves diminueront mécaniquement avec la consommation complète de l'OGD dans les prochaines années. Or cette aide, qui a un effet de levier, limite le poids de l'investissement dans les tarifs des établissements, dont 40 % devront pourtant être rénovés dans les dix prochaines années. C'est pourquoi je vous proposerai un amendement pour mieux identifier et sécuriser ces crédits au sein du budget de la CNSA.
Mme Isabelle Pasquet, rapporteure pour la branche famille . - En 2013, la branche famille devrait afficher pour la sixième année consécutive un déficit élevé : 2,8 milliards d'euros. Ce triste record - le précédent s'établissant à 2,7 milliards en 2010 - dû à des recettes ralenties par la conjoncture économique, est moins important que les 3,3 milliards prévus initialement, grâce au milliard d'euros de recettes supplémentaires affecté à la branche par la loi de finances rectificative d'août 2012 et la loi de financement de la sécurité sociale pour 2013. Cette bouffée d'oxygène a mis fin à la fragilisation opérée sous le précédent quinquennat avec notamment le transfert de 0,28 point de CSG vers la Cades en 2011, à peine compensé par trois taxes dont le rendement diminue d'année en année.
Le déficit de la branche famille sera ramené à 2,3 milliards en 2014 grâce au transfert d'un milliard correspondant au gain financier attendu de la baisse du plafond du quotient familial de 2 000 à 1 500 euros par demi-part, prévue à l'article 3 du projet de loi de finances pour 2014. Cette baisse touchera 1,3 million de foyers fiscaux, soit 12 % des ménages avec enfants, dont 95 % appartiennent aux 20 % des ménages les plus aisés.
Mme Catherine Procaccia . - Ce n'est pas vrai !
M. Gérard Longuet . - Un impôt supplémentaire pour les familles !
Mme Isabelle Pasquet, rapporteure pour la branche famille . - La perte de 0,15 point de cotisations patronales famille, soit 1,16 milliard d'euros, destinée à assurer la neutralité de l'augmentation des cotisations patronales vieillesse, est également compensée - les prestations familiales faisant partie du salaire socialisé, une baisse de cotisations s'apparenterait à une baisse de salaire et de pouvoir d'achat. Ces compensations à hauteur de 2,19 milliards d'euros reposent sur un schéma de financement pour le moins complexe, puisqu'elles prendront la forme d'un transfert du budget de l'Etat vers la sécurité sociale, par un accroissement de la fraction du produit de la TVA affecté à la Cnam, puis par l'attribution à la Cnaf d'un panier de recettes en provenance de la Cnam : CSG, contribution patronale et salariale sur les stock-options, contribution salariale sur les carried interest, prélèvement sur les jeux, taxe sur les véhicules de société, taxe sur les salaires...
Bien que je partage l'objectif du Gouvernement de redresser les comptes de la branche famille, les modifications de ses recettes remettent profondément en cause son financement solidaire, qui repose historiquement sur les cotisations sociales. Cela révèle un basculement vers un financement fiscalisé, dont les premiers contributeurs sont les ménages.
M. Gérard Longuet . - C'est vrai !
M. Alain Milon . - Nous sommes d'accord !
Mme Isabelle Pasquet, rapporteure pour la branche famille . - Je crains que ce montage financier complexe n'offre pas les garanties suffisantes à son financement pérenne. Il est regrettable que la recette supplémentaire provenant de la fiscalisation de la majoration de pension pour trois enfants et plus soit affectée à la réforme des retraites plutôt qu'à la branche famille, qui supporte pourtant la charge de cette majoration pour le compte du FSV depuis 2009.
Les mesures « famille » traduisent les annonces du Premier ministre, le 3 juin, sur la rénovation de la politique familiale. Elles améliorent le caractère redistributif du système en ciblant certaines prestations sur les familles les plus modestes et participent au redressement de la branche grâce à des économies. L'intention est louable, mais ces objectifs remettent en cause le principe auquel je suis particulièrement attachée d'universalité des prestations familiales.
Mme Catherine Deroche . - Nous aussi !
Mme Isabelle Pasquet, rapporteure pour la branche famille . - En outre, je ne peux cautionner une logique d'austérité.
La majoration de 50 % hors inflation du complément familial sur cinq ans pour les familles sous le seuil de pauvreté, est conforme à l'engagement du plan pluriannuel contre la pauvreté de janvier. Environ 400 000 familles bénéficieront dès 2014 d'une augmentation d'environ 17 euros par mois en métropole et de 10 euros par mois dans les DOM. Cette majoration s'ajoute à l'augmentation, d'ici 2018, de 25 % hors inflation de l'allocation de soutien familial (ASF), prestation destinée aux parents élevant seuls leurs enfants.
L'allocation de base de la prestation d'accueil du jeune enfant (Paje) sera modulée selon les ressources. Cette allocation, pourtant attribuée sous condition de ressources, a un très faible effet redistributif puisqu'elle bénéficie à près de neuf familles sur dix. La Cour des comptes parle de « prestation quasi universelle dans les faits ».
Mme Isabelle Debré . - Tant mieux !
Mme Isabelle Pasquet, rapporteure pour la branche famille . - Plutôt que d'abaisser les plafonds de ressources, mesure qui aurait exclu un trop grande nombre de familles, l'allocation de base sera modulée : son montant sera réduit de moitié pour les bénéficiaires aisés (près de 92 euros par mois), tandis que les bénéficiaires modestes la percevront à taux plein (185 euros par mois). Cette diminution devrait toucher 180 000 familles, soit 10 % du total ; seuls seront concernés les nouveaux bénéficiaires à compter du 1 er avril, les droits des allocataires actuels étant maintenus.
Actuellement, les parents qui ne perçoivent pas la Paje en raison de revenus trop importants peuvent bénéficier d'un montant de complément de libre choix d'activité (CLCA) majoré équivalent à l'allocation de base, mesure qui bénéficie aux familles les plus aisées (10 % des bénéficiaires actuels du CLCA, soit 60 000 personnes), ce qui va à l'encontre de toute logique redistributive. Afin que tous les allocataires perçoivent un montant identique, la majoration du CLCA sera supprimée, mais seulement pour les nouveaux bénéficiaires.
Enfin, les tarifs pratiqués par les micro-crèches vont être plafonnés. Une enquête de la Cnaf de 2012 montre que certaines d'entre elles abusent de leur liberté tarifaire : renchérissement des tarifs horaires, facturation de frais annexes, sélection des publics... Au-delà d'un plafond tarifaire, le recours à une micro-crèche n'ouvrira plus droit au versement du complément de mode de garde (CMG), afin de limiter les tarifs facturés, partant le reste à charge des familles. Cette mesure me laisse sceptique : il aurait été préférable de fixer les tarifs des micro-crèches car la suppression du CMG risque de pénaliser les familles.
Trois dispositions relèvent clairement de la rigueur budgétaire : ainsi en est-il de la non-revalorisation de l'allocation de base de la Paje jusqu'à ce que le complément familial, régulièrement revalorisé, atteigne le même niveau. Le rattrapage entre ces deux prestations intervenant en 2020, le montant de l'allocation de base n'évoluera pas pendant six années ! A ce gel, s'ajoute, par coordination nous dit-on, celui des primes à la naissance et à l'adoption. L'allocation de logement familiale (ALF), l'allocation de logement sociale (ALS) subiront le même sort l'année prochaine. Dans le contexte économique et social actuel, ces mesures pénaliseront encore un peu plus les familles les plus fragiles.
J'ai rencontré les représentants syndicaux des salariés des Caf sur la convention d'objectifs et de gestion (Cog) signée entre la Cnaf et l'Etat le 16 juillet après plus d'un an et demi de négociations difficiles. Ses deux premières orientations stratégiques (développement des services aux familles et amélioration de l'accès aux droits) sont pertinentes ; elles s'accompagnent d'ailleurs d'une forte augmentation des crédits alloués au Fonds national d'action sociale (Fnas) sur la période 2013-2017. En revanche, le troisième axe, visant selon les termes mêmes de la convention, « un choc de production » ne résoudra en rien la crise que traversent les Caf depuis deux ans. Au contraire, les économies de gestion prévues risquent de l'aggraver. Alors que la Cog repose sur un renforcement des moyens humains des caisses sur les deux premières années à hauteur de 700 équivalents temps plein (dont 500 emplois d'avenir), les effectifs du réseau devraient diminuer de 1 000 équivalents temps plein en cinq ans. On reprend d'une main ce qu'on donne de l'autre !
Mme Christiane Demontès, rapporteure pour l'assurance vieillesse . - Le projet de loi de financement s'inscrit bien entendu dans le prolongement du projet de loi garantissant l'avenir et la justice du système de retraites dont nous avons achevé l'examen hier soir.
Nos débats ont été longs et nourris et ce projet de loi de financement, qui traduit l'équilibre financier de la réforme, ne comporte pas de mesures de fond ou de dépenses nouvelles.
L'effort de redressement de notre système de retraite a été engagé dès l'été 2012 avec le décret du 2 juillet 2012 et la loi de finances rectificative du 16 août 2012. Grâce à ces mesures, conjuguées à celles inscrites dans la loi de financement et la loi de finances pour 2013, le déficit de l'assurance vieillesse atteindra, tous régimes obligatoires de base confondus, 4,1 milliards en 2013 contre 6,1 milliards en 2012. Le solde de la branche vieillesse du régime général sera ramené à 3,3 milliards en 2013 contre 4,8 milliards en 2012, le déficit du FSV revenant de 4,1 milliards à 2,7 milliards. Les mesures de financement prévues dans le projet de loi sur les retraites prolongent ces efforts : leur impact s'élèvera à 4,1 milliards en 2014, dont 3,3 milliards en recettes et 800 millions en économies.
Le déficit de la branche vieillesse du régime général atteindra 1,2 milliard (au lieu de 3,7 milliards en l'absence de réforme) et celui du FSV 3,2 milliards. La résorption du déficit de la branche vieillesse du régime général interviendra dès 2016 selon les perspectives pluriannuelles.
La troisième partie du projet de loi de financement, relative aux recettes et à l'équilibre financier, comporte trois articles qui font écho au projet de loi sur les retraites : afin de financer les mesures d'équité en faveur des petites pensions agricoles, l'article 9 augmente les recettes de la branche vieillesse du régime des exploitants agricoles en supprimant une niche sociale.
L'article 10 crée une cotisation vieillesse déplafonnée au régime social des indépendants (RSI) de sorte que les cotisations évolueront au même rythme que celles des régimes de base. Enfin, à l'article 16, l'Etat compensera les exonérations de cotisations vieillesse des apprentis validant leurs trimestres d'apprentissage au titre de la retraite.
Le projet de loi de financement poursuit résolument le redressement des comptes amorcé en 2012 tout en accompagnant les mesures d'équité du projet de loi sur les retraites.
M. Jean-Pierre Godefroy, rapporteur pour les accidents du travail et les maladies professionnelles . - La branche AT-MP devrait enregistrer un excédent de 300 millions en 2013 et de moins de 70 millions en 2014. Sa situation reste fragile, d'autant qu'elle doit rembourser une dette de plus de 2 milliards, ce qui implique d'être vigilant à la fois sur ses moyens et sur ses charges.
L'essentiel des charges est lié aux accidents du travail et de trajet et aux maladies professionnelles. Le nombre d'accidents du travail en 2012 a atteint un niveau historiquement bas, avec moins de 950 000 sinistres recensés. Cette baisse se traduit par une diminution de leur fréquence (35 accidents pour 1 000 salariés) et de la gravité. Comme l'année dernière, je regrette que les statistiques de la sécurité sociale ne couvrent que les salariés du régime général et laissent dans l'ombre les agriculteurs ainsi que la fonction publique. Le regroupement des données des régimes de sécurité sociale reste lettre morte, faute de financement.
Les accidents de trajet, bien qu'en diminution en 2012, demeurent au-dessus du niveau de 2008. Une analyse détaillée des causes des accidents est nécessaire car l'explication avancée d'une influence du climat sur l'évolution de la sinistralité apparaît peu convaincante quand on pense que le trajet constitue un facteur de stress en lien avec les risques psycho-sociaux.
Enfin, le nombre de maladies professionnelles a diminué par rapport au pic de 2011, sans toutefois retrouver le niveau de 2010. Le nombre de personnes atteintes de maladies professionnelles progresse d'environ 5 % chaque année depuis 2007, une part croissante d'entre elles souffrant de polypathologies.
Même si une partie de la baisse de la sinistralité en 2012 est imputable à la conjoncture économique et à la faible croissance de la masse salariale, ne minimisons pas les progrès accomplis, notamment pour la prévention des accidents du travail dans les branches les plus accidentogènes comme le bâtiment. Soutenons les partenaires sociaux qui, unanimes, veulent rompre avec la logique de simple réparation des dommages, pour privilégier la prévention. La signature, prévue fin novembre, de la nouvelle convention d'objectifs et de gestion de la branche pour la période 2014-2017 devrait marquer ce retour aux principes de la loi du 30 octobre 1946.
Dès lors, les réductions d'effectifs prévues dans les caisses d'assurance retraite et de la santé au travail (Carsat) et à l'Institut national de recherche et de sécurité pour la prévention des accidents du travail et des maladies professionnelles (INRS), créé en 1947, nous inquiètent, car la productivité ne saurait justifier la réduction de postes affectés aux actions de prévention et à la recherche. Nous interrogerons la ministre en séance.
La faiblesse des marges de manoeuvre financières de la branche risque de limiter ses actions de prévention. Une augmentation des cotisations patronales (+ 0,05 % l'an passé) n'est pas envisageable car le compte de pénibilité créera, parallèlement à la branche AT-MP, un nouveau dispositif dont le financement reposera sur les entreprises.
Le Fonds d'indemnisation des victimes de l'amiante (Fiva) disposera de 435 millions contre 115 millions l'année dernière et 320 millions en moyenne les années précédentes. Le Fiva a besoin de ces fonds, car l'évolution de ses charges avait été largement sous-estimée, au point que son conseil d'administration a dû puiser 100 millions dans son fonds de roulement, qui atteint désormais moins de la moitié de la réserve prudentielle. Les charges du Fiva augmentent, parce que les dossiers des victimes et de leurs ayants droit sont réglés plus rapidement, ce qui est positif. Il ne saurait donc être question de réduire la dotation de la branche AT-MP. Il est inacceptable que l'État ne dote pas le Fiva.
Mme Aline Archimbaud . - Vous avez raison !
M. Jean-Pierre Godefroy, rapporteur pour la branche AT-MP . - Si cela pouvait à la rigueur se justifier en 2013, la situation du Fonds a complètement changé. Dès lors, l'absence de dotation, contraire au texte constitutif du Fiva, et qui revêt de surcroît une forte dimension symbolique du fait de la double responsabilité de l'État dans l'affaire de l'amiante en tant qu'employeur et en tant que régulateur, est d'autant moins acceptable que sa dotation budgétaire globale risque d'être insuffisante en 2014. Je me concerterai avec le rapporteur de la mission santé et les membres du groupe de suivi du rapport de notre commission sur l'amiante, présidée par Mme Archimbaud, pour déposer un amendement au projet de loi de finances.
Il faudra aussi interpeller le Gouvernement sur l'ouverture de la nouvelle voie d'accès individuelle à l'allocation de cessation anticipée d'activité des travailleurs de l'amiante (Acaata), qui serait fondée sur les expositions subies et non plus seulement sur les pathologies déclarées ou le fait d'avoir été employé dans l'un des établissements figurant sur la liste prévue par la loi de financement pour 1999. En effet, nous attendons toujours le rapport prévu l'an dernier.
Après passage à l'Assemblée nationale, le projet de loi de financement comporte, outre les dispositions relatives aux contributions et aux objectifs de dépenses, deux articles importants. L'article 53 met le droit positif en conformité avec la jurisprudence constitutionnelle en mettant les marins en situation d'obtenir réparation de la faute inexcusable de leur employeur dans les mêmes conditions que les victimes relevant du régime général. Lors de l'examen du projet de loi de financement pour 2012, nous avions déposé un amendement en ce sens mais limité en raison de l'article 40 de la Constitution. Aussi nous félicitions-nous que le Gouvernement propose cette mesure.
Issu d'un amendement gouvernemental, l'article 53 bis met fin à une injustice en ne conditionnant plus la prestation complémentaire pour recours à tierce personne à un taux d'incapacité de 100 %. Voilà une mesure judicieuse et indispensable.
Je propose un avis favorable sur l'adoption de ces articles ainsi que sur ceux fixant les objectifs de dépenses et les transferts de la branche, en interpellant toutefois la ministre sur le risque de briser la dynamique de prévention, la nécessité d'une dotation de l'Etat au Fiva et l'accès à l'Acaata.
M. Alain Milon . - M. le rapporteur général a fait beaucoup d'efforts pour nous convaincre - mais aussi pour se convaincre - de voter ce projet de loi de financement. Etant donné la situation sociale du pays, je ne suis pas sûr qu'il y parvienne. Ni, d'ailleurs, que nous arrivions à vous convaincre de partager nos analyses. Cela me rappelle ce film muet où deux personnes se tiennent mutuellement la porte... jusqu'à ce qu'un tiers leur passe devant. Je crains fort qu'il en soit ainsi lors des prochaines élections. Essayons d'être plus constructifs les uns et les autres : vous n'avez certainement pas complètement raison, nous n'avons pas complètement tort.
Examiner de façon aussi rapprochée trois textes aussi importants que les projets de loi sur les retraites, sur l'économie sociale et solidaire et sur le financement de la sécurité sociale n'est pas de bonne méthode. Ce télescopage nous oblige à travailler dans la précipitation sur des textes exigeant une réflexion approfondie.
Reposant sur une prévision de croissance hasardeuse, ce projet de loi de financement reprend les mêmes recettes qu'en 2013 (2 milliards qui s'ajoutent aux 4,1 milliards de l'an passé) ; il ne comporte aucune mesure structurelle, mais beaucoup de prélèvements et de taxes nouvelles - notre rapporteur général a d'ailleurs concentré son propos sur les dépenses. Or, nous devrons d'abord voter les recettes.
Comme l'a dit Mme Pasquet, ce texte sape les fondements de la politique familiale : 280 000 familles supplémentaires vont subir la baisse du complément familial, et ce après la réduction du quotient familial et la fiscalisation des parents de familles nombreuses. Sous couvert d'harmonisation et d'équité, le Gouvernement avait prévu une augmentation de 600 millions sur les produits de placement. Il prévoit de la supprimer partiellement, mais il faudra bien équilibrer le budget. Que dire des mesures aussi populaires que l'élargissement de l'assiette des prélèvements sociaux pour les exploitants agricoles ou le déplafonnement de l'assiette des cotisations d'assurance vieillesse de base sur les artisans et les commerçants affiliés au RSI ?
Le reversement du produit de la Casa au FSV, pour la deuxième année consécutive, prive la CNSA de plus d'un milliard qui devait être consacré à l'autonomie et dont les départements avaient besoin. Nous proposerons un amendement pour revenir sur cette ponction.
Le Gouvernement a fait adopter l'équivalent d'une clause de désignation. Jean-Noël Cardoux y reviendra.
Alors que nous sommes en crise et qu'il existe une sous-exécution de l'Ondam de 800 millions, pourquoi ne pas demander au monde de la santé et du sanitaire de faire un effort ? Avec un Ondam à 1,7 %, la dépense aurait été réduite d'un milliard.
Evidemment, ce projet de loi de financement ne nous satisfait pas, évidemment nous proposerons des amendements et évidemment nous ne le voterons pas.
M. Jean-Noël Cardoux . - L'article 12 ter, qui porte sur la clause de désignation, est une tartufferie. Pour des raisons avouées et inavouées, le Gouvernement ne tient pas compte de la décision du Conseil constitutionnel : si la concurrence est reconnue, ceux qui ne respecteront pas la recommandation officielle seront sanctionnés, en majorant sensiblement le forfait social sur les cotisations. Ne pensez-vous pas que ce différentiel de taxation de 12 % pour les grosses entreprises et de 8 % pour les autres constitue une rupture d'égalité devant l'impôt ?
Mme Catherine Génisson . - Toutes mes félicitations à notre rapporteur général pour la qualité de ses travaux comme pour sa volonté d'objectivité. Je ne suis pas d'accord avec M. Milon qui souhaite une forte diminution de l'Ondam : elle ne serait envisageable qu'accompagnée de réformes structurelles de notre système de santé, notamment pour la permanence des soins à l'hôpital.
L'article 27 prévoit de nouveaux modes de rémunération : ne pénalisons pas ceux qui se sont engagé dans cette voie. M. Milon et moi-même allons proposer une nouvelle rédaction de l'article 28 qui porte sur les coopérations interprofessionnelles ; j'espère qu'elle emportera votre adhésion.
Si nous pouvons nous réjouir de l'article 27 bis, l'Assemblée a conforté le fonctionnement des centres de santé, je conviens que la télémédecine, dont traite l'article 29, ne règlera pas tout. Nous devrons être très vigilants à l'article 34, relatif à la prise en charge de l'insuffisance rénale chronique et de la radiothérapie : l'exigence qualitative des soins doit rester la priorité, même s'il faut faire des économies.
L'expérimentation du transfert des transports sanitaires du secteur hospitalier au secteur libéral est préférable au dispositif prévu l'an dernier et qui n'a pas fonctionné. En partager les bénéfices entre les établissements et les sociétés de transport rendrait le dispositif plus dynamique.
A l'article 33, il convient de dissocier la pertinence des soins de leur reconnaissance. Je me félicite que l'Assemblée ait précisé que ce dispositif ne s'appliquerait pas aux coopérations. Pourquoi ne pas en extraire également la cancérologie tout en rappelant que la sécurité sociale et les ARS ne sont pas démunis contre les déviances tarifaires ou d'exercice ? Je reste perplexe devant l'article 33 bis : on a beau ne plus vouloir hospitaliser les patients, nous savons bien qu'une personne présentant de lourdes séquelles récupère plus vite en centre de rééducation qu'en soins ambulatoires.
Tout en remerciant le rapporteur général de vouloir supprimer l'amendement de l'Assemblée sur le circuit du médicament qui ne faisait qu'entériner des déviances, je regrette que les mesures relatives aux complémentaires santé soient en grande partie prises par décret : la représentation nationale devrait en débattre.
M. Marc Laménie . - Bravo à nos rapporteurs, ainsi qu'à leurs prédécesseurs. Je suis également ravi de la qualité du quatre pages qui nous a été distribué et dont l'intérêt pédagogique se confirme d'année en année : beaucoup ignorent que le budget de la sécurité sociale dépasse celui de l'Etat.
Comme il n'y a pas de petites économies, la lutte contre la fraude est essentielle. Il faudra aussi réduire les coûts des transports sanitaires. Quelles mesures sont-elles envisagées sur ce secteur qui représente des emplois, mais qui est difficile à réguler ?
Mme Catherine Deroche . - Je m'associe à ces félicitations. Comme M. Cardoux, je m'interroge sur le dispositif relatif aux mutuelles, après la censure du Conseil constitutionnel : c'est un peu fort de café de prétendre que les entreprises garderont le libre choix de leur mutuelle, alors que le forfait social va augmenter !
Je félicite Jean-Pierre Godefroy, dont le rapport sur l'AT-MP fait l'unanimité : le désengagement de l'Etat du Fiva pose un réel problème. Des transferts sont indispensables. La ministre devra répondre là-dessus, car l'Etat ne tient pas ses engagements.
Le regroupement des données des régimes de sécurité sociale est nécessaire : alors que notre administration fait preuve d'une imagination sans limite pour proposer des usines à gaz, pourquoi a-t-elle autant de mal à regrouper les données des accidents du travail ?
M. Dominique Watrin . - Je salue le travail de notre rapporteur général et des autres rapporteurs. La réduction des déficits est l'objectif principal de ce projet de loi de financement, qui table sur une croissance de 0,9 %, et une augmentation de la masse salariale de 2,2 %, ce qui est loin d'être gagné au rythme actuel de destruction d'emplois. Le Gouvernement réduit la dépense, plutôt qu'aller prendre l'argent là où il est.
M. Gérard Longuet . - Il n'y en a plus !
M. Dominique Watrin . - Il y a peu de recettes nouvelles, excepté les mesures sur l'assurance-vie, la taxe sur les boissons énergisantes, mais rien sur la contribution des placements financiers des entreprises et des banques. En revanche, des mesures vont frapper le pouvoir d'achat des Français : hausse probable des complémentaires santé, réforme des retraites, recentrage des mesures en faveur des familles.
L'Ondam, historiquement bas et pour longtemps, ne répondra pas ainsi aux besoins des populations. L'Ondam hospitalier est fixé à 2,3 %, alors que les hôpitaux sont en grande difficulté, que des services ferment ou se restructurent, que le mal-être des personnels s'accroît, que les urgences sont saturées... Certes, le déficit des hôpitaux s'est réduit en 2013, mais la Fédération hospitalière de France estime que cette situation est transitoire et que les déficits vont repartir. Le Gouvernement mesure mal les tensions et la colère qui montent dans les hôpitaux.
Les mesures positives, comme le renforcement de l'aide au sevrage tabagique, l'extension du tiers payant pour la contraception des mineures d'au moins 15 ans, sont longues à mettre en place ; la réforme de la T2A reste très en deçà des préconisations du rapport Le Menn-Milon.
Le Gouvernement avance à pas comptés sur l'encadrement de certains dépassements d'honoraires abusifs et inacceptables. Même chose pour les nouveaux modes de financement alternatifs au paiement à l'acte. Certes, je me réjouis de l'encadrement dans le temps de la négociation tant attendue entre les centres de santé et l'Union nationale des caisses d'assurance maladie, mais il y a urgence : 120 centres de santé du régime minier se trouvent en extrême difficulté.
Nous avons plus que jamais besoin d'une loi de santé publique et d'un projet de loi de financement ambitieux et doté de réels moyens. Or l'Ondam médico-social diminue et la CNSA sera sollicitée pour compenser partiellement ce désengagement. L'Ondam sur le champ personnes âgées augmente de 2,9 % contre 4,6 % en 2013 et de 3,1 % contre 3,3 % sur le champ du handicap, soit bien en dessous des besoins réels. De même que je regrette que la droite ait reporté sans cesse la réforme de la dépendance, je regrette que l'on décale d'un an le projet de loi sur l'adaptation de la société au vieillissement. La Casa, affectée au FSV, est détournée de ses objectifs. Compte tenu des difficultés de l'aide à domicile, une partie de cet argent devrait aller à la revalorisation de l'APA à domicile et aux points de convention collective des personnels de cette branche professionnelle dont les conditions de travail se dégradent.
Je déplore la sous-déclaration persistante des accidents du travail et des maladies professionnelles. L'absence de dotation de l'Etat au Fiva est d'autant plus inacceptable qu'il a une double responsabilité dans cette affaire : cette suppression n'a rien de symbolique.
Nous voterons probablement contre les conclusions de la plupart des rapports, mais nous souhaitons qu'ils soient publiés car ils éclairent de façon pertinente les enjeux.
Mme Jacqueline Alquier . - Je félicite M. Godefroy pour la qualité de son rapport. La branche AT-MP reste excédentaire, mais fragile. Le Fiva est en situation critique : nous voterons son amendement pour que l'Etat respecte ses engagements. Le compte pénibilité concerne à la fois la branche vieillesse et l'AT-MP : interrogerons-nous la ministre sur l'organisation, le pilotage ?
M. Gérard Dériot . - A mon tour de féliciter les rapporteurs pour leur travail réalisé dans un temps extrêmement court et notamment Jean-Pierre Godefroy qui, bien que dans la majorité, estime courageusement que les crédits en faveur de la branche AT-MP ne répondent pas aux espoirs. Sa position n'est pas facile. Elle ne l'était pas moins quand j'étais à sa place.
L'Etat doit abonder le Fiva, parce que c'est la loi et que les dossiers étant enfin traités plus rapidement, il faut disposer des fonds suffisants pour indemniser les victimes de l'amiante. Mêmes remarque pour l'Acaata : nous devons privilégier les entrées personnelles plutôt que la liste d'entreprises ayant eu recours à l'amiante. Les deux articles rajoutés sont judicieux. Nous les soutiendrons. L'exemple des marins est caractéristique de cette avancée.
Il est réconfortant que la branche soit excédentaire et il faut rappeler que ce sont les entreprises qui la financent. En outre, les efforts accomplis pour réduire les accidents du travail produisent progressivement leurs effets. Nous soutenons ce rapport.
Mme Catherine Deroche . - Très bien !
M. René-Paul Savary . - Je rends hommage au rapporteur sur le secteur médico-social qui a eu le courage d'exposer les difficultés rencontrées sur la Casa. J'attends avec impatience l'amendement qu'il ne manquera sans doute pas de déposer : les crédits doivent compenser l'autonomie pour les personnes handicapées et les personnes âgées. S'il ne le dépose pas, soyez certains que nous le ferons.
Des économies pourraient être réalisées, notamment sur les contrôles des établissements médico-sociaux relevant d'un même organisme. Faut-il faire appel à une structure extérieure alors que l'ARS et les conseils généraux les contrôlent respectivement pour la partie sanitaire et pour le médico-social ?
Certaines sources d'économies n'ont pas été explorées. L'Assemblée des départements de France a pourtant proposé des améliorations sur les conventions collectives des aides à domicile.
Enfin, l'article 29 devrait prévoir un éventuel recours à la télémédecine pour la médecine du travail, afin de pallier le faible nombre de médecins du travail, de réaliser des économies et de mieux surveiller les salariés exposés. Sachons saisir cette opportunité.
M. Ronan Kerdraon . - Nos rapporteurs ont fait preuve de conviction et de pédagogie. L'annonce du projet de loi sur l'adaptation de notre société au vieillissement de la population est bienvenue - son appellation même est en phase avec la société. La réforme de l'APA devra partager équitablement le financement de cette allocation, demandée de longue date par les départements. Même remarque sur le reste à charge supporté par les résidents en établissement. Enfin, la Casa va financer ce pour quoi elle a été créée. C'est un retour... à la casa.
L'Ondam médico-social est en progression, même si l'on pouvait souhaiter plus. Je me félicite aussi des 130 millions dédiés à la médicalisation des Ehpad. Dans un avenir proche, il faudra s'intéresser à la gouvernance de ces établissements. Je partage l'analyse du fonctionnement des Maia et me réjouis de l'annonce de la fin de la sous-consommation récurrente de l'OGD personnes âgées.
Mme Aline Archimbaud . - Je remercie Yves Daudigny pour le travail accompli ainsi que pour son ouverture d'esprit. Merci aussi aux autres rapporteurs.
Les trois priorités de Mme la ministre sont la prévention, la révolution du premier recours et le développement de la démocratie sanitaire. Nous ne pouvons qu'y adhérer. La poursuite de l'expérimentation des nouveaux modes de rémunération, en écartant dans certains cas le paiement à l'acte, favorise une meilleure écoute du patient. D'autres expérimentations positives sont en cours, comme le parcours à l'hôpital. Nous attendons la grande loi de santé publique annoncée pour 2014. Pourquoi ne pas donner davantage de signaux à l'occasion de ce projet de loi de financement ? J'espère qu'en séance, nous pourrons débattre de santé publique.
Nous cherchons tous à réduire le déficit des comptes sociaux que les gouvernements successifs ont accumulé. La lutte contre la fraude sociale, dont le poids est minime, n'est pas une solution : elle déstabilise les équipes médicales ou sociales, stigmatise les populations modestes et augmente les fractures dans notre pays. Mieux vaut simplifier les démarches pour que les salariés bénéficient des droits que la loi leur reconnaît. Je remercie Yves Daudigny d'avoir repris l'une de mes propositions. Elle demande du courage, de la volonté mais ne coûte rien et libère du personnel. Renforçons les parcours de soins. Améliorons la qualité des paniers de soins, notamment des complémentaires santé : bien des patients découvrent seulement à l'hôpital qu'ils sont mal remboursés.
La généralisation du tiers payant, parallèlement à la lutte contre les dépassements d'honoraires, marque une avancée. Si nous investissons dans la prévention, pour faciliter l'accès aux soins des personnes en situation de précarité, nous réaliserons des économies colossales. Il faut enfin réfléchir au prix des médicaments et des génériques.
L'Etat doit contribuer au Fiva au même titre que les entreprises, car pendant des années les pouvoirs publics comme les entreprises n'ont pas tenu compte des avis médicaux sur les dangers de l'amiante. La responsabilité est partagée. Nous avons un devoir de solidarité nationale.
Nous voterons les conclusions proposées en faveur de l'adoption de ce projet de loi. La politique de santé publique mérite un débat au Sénat.
Mme Catherine Procaccia . - Je serai rapide. Ne faudrait-il pas, d'ailleurs, limiter les temps de parole ?
Au 1 er janvier, la gestion de l'assurance maladie des exploitants agricoles (Amexa) sera intégralement confiée à la MSA. Le délai est court ! Comment s'opérera le basculement pour ceux qui cotisaient au Gamex ? De plus, que deviendront les 400 salariés qui travaillent dans les organismes gestionnaires ?
La rédaction de l'article 44 laisse à penser que la prescription d'une pilule contraceptive à une mineure de 15 ans ne s'accompagne pas d'examens médicaux. L'article 45 n'améliorera pas la gestion des mutuelles étudiantes, notamment de la Mnef, malgré le récent rapport de la Cour des comptes.
Mme Annie David, présidente . - A l'issue de ce débat, neuf orateurs du groupe UMP se seront exprimés, quatre socialistes, un communiste, un écologiste. A chacun d'être responsable sans imposer aux autres des interventions répétitives. Imposer un temps de parole par orateur défavoriserait les groupes les moins nombreux.
Mme Isabelle Debré . - Je suis sensible au ras-le-bol fiscal de nos concitoyens. Contrairement aux affirmations du Premier ministre qui annonçait que la hausse des impôts ne concernerait qu'une minorité de Français, six familles sur dix ont vu leur impôt augmenter, 80 % des Français estiment en payer trop et 95 % ne croient pas à une pause fiscale. Ce projet de loi de financement de la sécurité sociale n'est pas celui de la pause fiscale. A la refiscalisation des heures supplémentaires, au gel du barème de l'impôt sur le revenu, à la hausse de la redevance audiovisuelle, s'ajoutent une contribution additionnelle de solidarité pour l'autonomie des retraités, une hausse de la fiscalité sur le tabac et la bière, l'alourdissement de la fiscalité sur les indépendants comme des frais de succession, celles des prélèvements sur les familles, de l'énergie... autant de mesures qui frappent les classes moyennes. Peu d'économies en somme, mais des impôts et des charges qui augmentent ! Et le Gouvernement annonce une nouvelle mesure qui touchera les classes moyennes, la modulation du montant de la prestation de base d'accueil des jeunes enfants. Si le seuil s'établit à 4 000 euros par mois pour une famille avec deux enfants, je doute fortement que cela ne concerne que 10 % des familles.
M. Jacky Le Menn . - Le champ des regrets est généreusement labouré : chacun exprime ce qui serait souhaitable si tout allait mieux. Comme le rapporteur général, j'adhère à l'engagement pris devant nos concitoyens et qui se traduit dans le budget. Si nous n'agissions pas, personne ne souffrirait, mais comment préserver notre système de protection sociale en laissant le déficit se creuser ? Alors, quand salariés et entreprises se plaignent d'être trop mis à contribution, je me dis que nous allons dans le bon sens. Certains regrettent l'austérité à l'hôpital, d'autres déplorent une rupture avec la logique de financement solidaire de la famille... Mais l'Ondam hospitalier progresse plus vite que le taux de croissance : voilà 4,2 milliards supplémentaires pour la stratégie nationale de santé, voilà un basculement dans l'organisation des soins, avec les soins de premiers secours et des parcours de santé, voilà une évolution du financement de l'hôpital dans un sens conforme aux préconisations de la Mecss. Je crois dans la force de cette action en profondeur et qui s'exprimera par des amendements inscrits dans cette stratégie tout en renforçant notre système de protection sociale. Mon groupe votera ce texte courageux ici et en séance.
M. Gérard Longuet . - Je ne suis pas choqué par l'idée de basculer les charges qui pèsent sur les producteurs vers les consommateurs car, dans une économie ouverte, baisser le coût des facteurs de production favorise l'emploi. En revanche, je suis choqué par votre conception de la solidarité qui établit des distinctions entre les consommateurs. L'article 9 laisse ainsi aux seuls agriculteurs le soin d'améliorer la retraite des agriculteurs à faible revenu. Il devrait s'agir d'une politique nationale ! Les enfants des agriculteurs ne sont-ils pas dans tous les métiers ? De même, pourquoi mettre uniquement les familles à contribution pour résorber le déséquilibre de la branche familiale ? Les enfants sont une richesse nationale. Je ne partage pas cette conception restrictive de la solidarité.
Les mutuelles sont contrôlées pour ne pas solvabiliser artificiellement certains secteurs paramédicaux. A-t-on évalué les effets de ces mesures sur certaines de nos industries, en particulier l'optique ? Ma question n'est pas désintéressée : Essilor est un employeur important dans la Meuse...
Mme Catherine Procaccia . - Et dans le Val-de-Marne !
M. Yves Daudigny, rapporteur général . - Monsieur Milon, je partage votre avis : tout n'est pas blanc, tout n'est pas noir. J'ai bien compris votre allusion à la troisième personne. Le projet de loi de financement de la sécurité sociale contient peu de mesures de recettes : celles-ci figurent dans la réforme des retraites et dans la loi de finances. Réforme du quotient familial, hausse des cotisations vieillesse, fiscalisation des majorations de pension des familles de plus de trois enfants..., sont des mesures d'équité et de justice.
La progression de 2,4 % de l'Ondam est calculée par rapport à l'exécution et non en fonction de la dernière loi de financement. L'effort de maîtrise est significatif ; il s'inscrit dans une modernisation de notre système de santé.
L'instauration de clauses de recommandations prolonge un débat passionné sur les complémentaires santé. Le Conseil constitutionnel a surpris en censurant la création des clauses de désignation introduites par l'ANI.
Mme Catherine Deroche . - Nous n'avons pas été surpris !
M. Yves Daudigny, rapporteur général . - Il a considéré qu'elles étaient contraires à la liberté d'entreprendre et à la liberté contractuelle. Cette décision est lourde de conséquences pour des régimes de prévoyance, qui ne peuvent fonctionner pour des risques lourds que s'ils regroupent un nombre suffisant et prévisible d'adhérents. Leur existence est menacée, à l'image de Pro-BTP, qui regroupe 1,5 million de salariés du bâtiment. C'est pourquoi le Gouvernement a proposé des clauses de recommandation. Les entreprises qui n'y adhéreront pas acquitteront plus au niveau du forfait social. Y a-t-il rupture d'égalité, demandez-vous ? Le Conseil constitutionnel a reconnu que le législateur pouvait « porter atteinte à la liberté contractuelle dans un but de mutualisation des risques, notamment en prévoyant que soit recommandé.... ». La proposition mesurée du gouvernement respecte cette décision - il a pris l'avis du Conseil d'Etat. Personne ne peut souhaiter que les régimes de prévoyance soient mis en difficulté. L'exemple de Pro-BTP est éclairant : il faut raisonner sans se focaliser sur les complémentaires santé.
Je remercie tous ceux qui m'ont adressé des compliments. Je n'avais pas besoin qu'ils me remontent le moral, mais cela fait toujours plaisir...
L'Acoss estime que l'arsenal législatif contre la fraude sociale est suffisant. Il reste à l'appliquer. Telle est la volonté du gouvernement. Aucun laxisme ! Néanmoins, si la fraude est inadmissible, elle n'a qu'un effet limité sur le déficit.
Nous avons, monsieur Watrin, des points de désaccord...
M. Gérard Dériot . - Ah bon ?
M. Yves Daudigny, rapporteur général . - Le terme d'économies à propos de l'Ondam est impropre car les prévisions s'appuient sur le tendanciel, c'est-à-dire sur ce qui se passerait si nous n'intervenions pas. L'objectif est exigeant, mais une croissance de 2,4 % représente 4 milliards de plus. Certains souhaitent limiter sa progression à 1,7 % ou 1,8 %, d'autres réclament 2,7 % voire 3,5 %. Sans doute est-il de la responsabilité du pouvoir politique de trouver le bon équilibre.
Non, les mesures concernant la tarification à l'activité ne sont pas modestes. La première concerne les secteurs isolés ou à faible densité de population ; elle remet en cause le tout T2A.
Quant aux dépassements d'honoraires, près de 9 000 médecins ont signé l'avenant n° 8. La loi autorise le Gouvernement à encadrer par décret les pratiques des complémentaires santé. Celles-ci ne rembourseront plus les dépassements d'honoraires supérieurs à un certain plafond. Les futurs contrats responsables et solidaires comprendront obligatoirement des maxima.
Madame Archimbaud, je partage votre opinion sur le renforcement de la politique de santé publique, mais ce texte contient des mesures d'ordre financier. Le Conseil constitutionnel est vigilant à l'égard des cavaliers législatifs. Il s'agit non pas de dépenser moins, mais de dépenser mieux.
Je précise à Mme Procaccia que le basculement vers la MSA sera progressif au cours de l'année 2014. De plus, l'alinéa 55 de l'article 64 prévoit une reprise des personnels par la MSA.
Madame Debré, vous jouez ...
Mme Isabelle Debré . - Je ne joue pas !
M. Yves Daudigny, rapporteur général . - ... votre rôle d'opposante. Attention à ne pas céder à la contradiction qui consiste à nous reprocher à la fois de ne pas faire d'économies et à critiquer les réductions de dépenses que nous mettons en oeuvre.
Nous devons rétablir l'équilibre des comptes sociaux, non pour le plaisir, mais pour garantir un système menacé par des déséquilibres persistants comme par la crise. Que n'entendrions-nous pas si nous laissions filer le déficit ! Nous anticipons qu'il sera de 13 milliards d'euros en 2014 ; sans cette loi il dépasserait les 22 milliards... Je ne crois pas au grand soir. La complexité du système, le poids des corporatismes, l'histoire de notre pays nous commandent d'agir par petites touches.
Je reprendrai à mon compte l'expression de M. Le Menn sur le champ des regrets largement labouré. Monsieur Longuet vous souhaitez mettre à contribution les consommateurs, sans distinction, et diminuer la pression fiscale sur le travail. Certains pays ont fait ce choix. La TVA augmentera le 1 er janvier. Ne nous invitez pas à opérer le transfert tout en nous reprochant cette augmentation. Le Haut Conseil pour le financement de la protection sociale a été saisi du sujet. Pour l'instant, le Gouvernement n'a pas choisi d'aller plus loin.
M. Georges Labazée, rapporteur pour le secteur médico-social. - Je partage l'avis de MM. Kerdraon et Savary sur le médico-social. Mon amendement vise à sécuriser les crédits affectés au plan d'aide à l'investissement.
M. Dominique Watrin . - J'ai évoqué le plan d'urgence en 2014.
M. Georges Labazée, rapporteur pour le secteur médico-social. - En effet ! Nous en reparlerons à propos de la dépendance.
Mme Isabelle Pasquet, rapporteure pour la branche famille . - Je ne suis pas d'accord avec le plafonnement de la Paje, madame Debré. Les inégalités doivent être corrigées par un impôt plus progressif. Le plafond de revenu pour avoir droit à l'allocation de base à taux plein s'établit en effet à 4 000 euros pour un couple avec deux enfants. Pour une allocation à taux partiel, le plafond est de 4 778 euros : les 10 % concernent les personnes qui pourraient actuellement être bénéficiaires de l'allocation de base et qui ne s'en verront attribuer que la moitié. Ces données figurent dans l'étude d'impact.
M. Jean-Pierre Godefroy, rapporteur . - Je remercie Gérard Dériot et Catherine Deroche pour leur solidarité. Mon rapport s'inscrit dans la continuité de celui que j'ai rédigé avec Catherine Deroche. Déjà, avec Jean-Marie Vanlerenberghe et Gérard Dériot, nous avions fait front commun au sujet de la retraite des victimes de l'amiante, preuve que des républicains des deux rives peuvent se rejoindre sur certains sujets.
J'évoque la pénibilité dans mon rapport ; mais la réforme n'est pas encore définitivement adoptée. Mme Touraine a indiqué devant la commission des affaires sociales de l'Assemblée nationale que le compte de pénibilité aura des effets sur la branche AT-MP et qu'il en sera tenu compte dans la Cog de novembre. J'en ignore encore le contenu. Si je dispose d'éléments nouveaux avant la séance, je les intégrerai dans mon propos.
Je regrette monsieur Watrin que nous ne puissions-nous mettre d'accord sur le reversement à l'assurance maladie. La détermination de son montant est très compliquée. Le rapport Diricq fixe la fourchette entre 587 et 1 110 millions d'euros - nous sommes à 790 millions contre 410 millions dans les années 2007-2008. La branche AT-MP est gérée de façon paritaire, mais le niveau du reversement fait consensus. La branche n'étant excédentaire que de 70 millions, une hausse du reversement risquerait de provoquer un déficit, qui serait pris en charge par l'Acoss, ce que nous dénonçons dans notre rapport. C'est pourquoi nous n'avons pas touché au reversement à l'assurance maladie.
EXAMEN DES AMENDEMENTS
Article 3
L'amendement rédactionnel n° 63 est adopté.
Mme Catherine Deroche. - Le groupe UMP s'astiendra sur tous les amendements.
Article 4
M. Yves Daudigny, rapporteur général . - L'amendement n° 1 précise que la participation des organismes complémentaires au financement du forfait médecin traitant n'est prévue qu'en l'attente de la mise en place du tiers payant.
L'amendement n° 1 est adopté.
M. Yves Daudigny, rapporteur général . - Dans un souci de simplicité, l'amendement n° 2 prévoit que les organismes complémentaires devront transmettre à l'assurance maladie uniquement le nombre de leurs assurés et ayants droit - cela suffit, d'autant qu'il s'agit d'une disposition transitoire - et non la liste des patients ayant consulté au moins une fois dans l'année leur médecin traitant.
L'amendement n° 2 est adopté.
M. Yves Daudigny, rapporteur général . - L'amendement n° 3 prévoit que les médecins seront informés du fait que les organismes complémentaires participent, aux côtés de l'assurance maladie, au forfait des médecins traitants.
L'amendement n° 3 est adopté.
Article additionnel avant l'article 8
M. Yves Daudigny, rapporteur général . - L'amendement n° 64 diminue de 1 % à 0,9 % le taux de la cotisation versée par les établissements hospitaliers au titre du financement du Fonds pour l'emploi hospitalier (FEH), puisque celui-ci est excédentaire.
L'amendement n° 64 est adopté.
Article 12 ter
L'amendement rédactionnel n° 4 est adopté.
Article 15
Les amendements n os 65 et 67 tendant à la rectification d'erreurs matérielles sont adoptés.
M. Yves Daudigny, rapporteur général . - L'amendement n° 66 supprime le rapport demandé par l'Assemblée nationale au gouvernement sur le financement de la protection sociale. Le Haut Conseil du financement de la protection sociale est déjà saisi .
L'amendement n° 66 est adopté.
Article 15 ter
M. Yves Daudigny, rapporteur général . - L'amendement n° 68 crée un troisième taux de la taxe spéciale sur les contrats d'assurance, pour les contrats réservés aux bénéficiaires de l'aide à l'acquisition d'une complémentaire santé, afin d'inciter à la fois les assureurs à proposer le meilleur rapport qualité-prix et les bénéficiaires potentiels à souscrire de tels contrats. Si l'amendement est adopté, il y aura dorénavant trois taux, 14 % pour les contrats « non responsables », 7 % pour les contrats « responsables » et 3,5 % pour les contrats réservés aux bénéficiaires de l'ACS.
Mme Catherine Génisson . - L'appellation « solidaires et responsables » ne conviendrait-elle pas mieux aux contrats à 3,5 % ?
M. Yves Daudigny, rapporteur général . - Nous ne sommes pas dans le même périmètre. La proposition concerne les contrats issus des nouvelles procédures, qui seront réservés aux bénéficiaires de l'ACS. Un taux plus bas encouragera les organismes de complémentaire santé à proposer des contrats plus attractifs. Le nombre de bénéficiaires pourrait passer de un million à trois millions.
Mme Catherine Génisson . - Je ne conteste pas le bien-fondé de l'argument, mais l'exposé des motifs pourrait laisser croire à un traitement discriminatoire des bénéficiaires de l'ACS.
M. René-Paul Savary . - Si les ressources des personnes concernées évoluent positivement, elles risquent de perdre le bénéfice du taux minoré. Cela va à l'encontre de l'incitation à l'emploi.
M. Yves Daudigny, rapporteur général . - Le dispositif du Gouvernement prévoit un mécanisme de sortie afin d'éviter ce genre de rupture brutale.
L'amendement n° 68 est adopté.
Article 23 bis
L'amendement rédactionnel n° 69 est adopté.
Article 27 A
L'amendement rédactionnel n° 5 est adopté.
M. Yves Daudigny , rapporteur général . - L'amendement n° 6 tend à ce que le cahier des charges de toute expérimentation relative à l'organisation des soins ne soit arrêté qu'après consultation des commissions des affaires sociales de l'Assemblée nationale et du Sénat.
L'amendement n° 6 est adopté.
L'amendement rédactionnel n° 7 est adopté.
M. Yves Daudigny , rapporteur général . - Dans plusieurs articles, il est prévu que l e bilan d'une expérimentation ait lieu à son terme. Pendant ce temps, tout s'arrête ! Mieux vaut prévoir que le rapport est établi par le Gouvernement six mois avant la fin de l'expérimentation. Tel est l'objet de l'amendement n° 8.
L'amendement n° 8 est adopté.
M. Yves Daudigny , rapporteur général . - L'amendement n° 9 supprime la disposition selon laquelle les médecins des ARS et le personnel sous leur responsabilité ont accès aux données individuelles non nominatives du système d'information de l'assurance maladie (Sniiram). Le code de la sécurité sociale prévoit certes que le Sniiram préserve l'anonymat des données, mais cette question mérite d'être traitée globalement, dans la prochaine loi de santé publique. En outre, le code de la santé publique prévoit déjà une transmission des données à l'ARS si nécessaire.
L'amendement n° 9 est adopté.
Article 27 bis
M. Yves Daudigny, rapporteur général . - L'Assemblée nationale a introduit un article tendant à transposer aux centres de santé d'autres rémunérations que le paiement à l'acte. Avec l'amendement n° 11, je vais plus loin, en reprenant une conclusion d'un rapport de l'Igas de juillet dernier. Il s'agit de simplifier la gestion des centres de santé en confiant à la CPAM le rôle de caisse pivot ; d'améliorer les relations conventionnelles entre l'assurance maladie et les centres de santé par la conclusion d'un nouvel accord et par la transposition de la procédure du règlement arbitral ; d'autoriser les centres à participer en tant que personnes morales à la permanence des soins ; enfin, de permettre aux médecins n'effectuant que deux vacations d'une demi-journée par semaine de conserver leur statut libéral - le double statut leur complique la vie.
L'amendement n° 11 est adopté.
Article 29
L'amendement de simplification rédactionnelle n° 12 est adopté.
Article 31
L'amendement de simplification rédactionnelle n° 13 est adopté.
M. Yves Daudigny , rapporteur général . - Le Gouvernement prévoit une nouvelle expérimentation sur le transport sanitaire. Je vous présente trois amendements destinés à protéger le patient en cas de non-respect des conventions. Il risque de ne pas être remboursé s'il ne recourt pas à une entreprise adhérente à la convention. Au moins doit-il être clairement informé. Tel est l'objet de l'amendement n° 14.
L'amendement n° 14 est adopté.
M. Yves Daudigny , rapporteur général . - Une disposition contradictoire de l'article 31 prévoit d'un côté que la nouvelle expérimentation concerne des établissements de santé « volontaires », et de l'autre que les ARS pourraient les « enjoindre » à la mettre en oeuvre, sous peine de sanction. L'amendement n° 15 supprime cette dernière possibilité.
L'amendement n° 15 est adopté.
L'amendement de simplification n° 16 est adopté.
Article 32
M. Yves Daudigny, rapporteur général . - L'article 32 prévoit, par souci de simplification, de supprimer le Fonds d'intervention pour la qualité et la coordination des soins (Fiqcs) dont les missions ont été largement transférées au Fonds d'intervention régional (FIR). Mais il conserve une enveloppe résiduelle de 4 millions d'euros au bénéfice du Conseil national de pilotage des ARS, charge à lui d'en définir les principes d'utilisation. Maintenir une telle tuyauterie administrative pour une somme minime n'a aucun sens. Mieux vaut attribuer ce reliquat également au FIR. Tel est l'objet de l'amendement n° 17.
L'amendement n° 17 est adopté.
Article 33
M. Yves Daudigny , rapporteur général . - Le financement dérogatoire concerne les établissements de santé isolés et situés en zone à faible densité de population. Cela fait deux critères, cumulatifs. Exiger une seule de ces deux conditions est plus raisonnable. Tel est l'objet de l'amendement n° 18.
L'amendement rédactionnel n° 18 est adopté.
M. Yves Daudigny , rapporteur général . - L'amendement n° 19 complète le dispositif prévu à l'article 33 relatif aux médecins salariés ; cela concerne principalement les soins de suite et de réadaptation (SSR).
L'amendement n° 19 est adopté.
M. Yves Daudigny , rapporteur général . - L'amendement n° 20 prévoit que la fixation du seuil d'activité déclenchant une minoration des tarifs doit prendre effet à la date de démarrage de la campagne tarifaire et non au 1 er janvier, lorsque sont établis les forfaits annuels. C'est le bon sens !
L'amendement n° 20 est adopté.
M. Yves Daudigny , rapporteur général . - L'amendement n° 21 supprime l'alinéa 18 qui fait doublon avec l'article L. 162-22-19 du code de la sécurité sociale.
L'amendement n° 21 est adopté.
Articles additionnels après l'article 33
M. Yves Daudigny , rapporteur général . - L'amendement n° 22 élargit la composition des équipes des ARS chargées du contrôle sur les établissements de santé : il s'agit d'y inclure des professionnels en activité.
L'amendement n° 22 est adopté.
M. Yves Daudigny , rapporteur général . - L'amendement n° 23 vise à prévoir une composition paritaire de la commission de sanction de la tarification à l'activité : ARS et assurance maladie d'un côté, fédérations hospitalières de l'autre.
L'amendement n° 23 est adopté.
Article 33 bis
L'amendement rédactionnel n° 24 est adopté.
Article 34
Les amendements rédactionnels n os 25 et 26 sont successivement adoptés.
M. Yves Daudigny, rapporteur général . - L'amendement n° 27 prévoit comme précédemment la remise du rapport d'évaluation avant la fin des expérimentations.
L'amendement n° 27 est adopté.
Article additionnel après l'article 34
M. Yves Daudigny , rapporteur général . - L'amendement n° 28 fixe à quatre ans la durée de l'expérimentation de la mutualisation des plateaux d'imagerie médicale (prévue par la loi Fourcade mais jamais utilisée). A une condition toutefois : que le projet inclue au moins un établissement public.
Mme Catherine Génisson . - La pratique de la mise à disposition des plateaux d'imagerie médicale s'est déjà développée par le biais des GIE, du moins est-ce ainsi dans le Pas-de-Calais. On ne peut dire que cela n'existe pas !
M. Yves Daudigny , rapporteur général . - Ce n'est pas le cas partout...
Mme Catherine Deroche. - En tout cas il est utile d'allonger la durée de l'expérimentation.
L'amendement n° 28 est adopté.
Article 35
M. Yves Daudigny , rapporteur général . - L'amendement n° 29 supprime la limitation à 1 % du transfert des crédits fongibles entre les enveloppes SSR et psychiatrie d'un côté, et le FIR de l'autre. Dans certaines régions où la dotation est très faible, le dispositif serait rendu inopérant et inefficace. Il est préférable de laisser fixer ce seuil par arrêté ministériel.
L'amendement n° 29 est adopté.
M. Yves Daudigny , rapporteur général . - L'amendement n° 30 prévoit d'étendre aux établissements privés à but lucratif la fongibilité des crédits entre les enveloppes SSR et psychiatrie et le FIR, pour donner un peu plus de souplesse à la gestion des ARS.
L'amendement n° 30 est adopté.
Article additionnel après l'article 35
M. Yves Daudigny , rapporteur général . - L'article fixe un principe de fongibilité asymétrique entre les crédits médico-sociaux et les crédits sanitaires du FIR. L'amendement n° 31 autorise une dérogation à ce principe dans le cadre de l'expérimentation Paerpa afin, là encore, de donner quelque souplesse à la gestion des ARS.
L'amendement n° 31 est adopté.
Article additionnel avant l'article 37
M. Yves Daudigny, rapporteur général. - L'inscription au remboursement et le taux de remboursement d'un médicament sont déterminés en considérant le service médical rendu (SMR) et l'amélioration du service médical rendu (ASMR). La procédure a été critiquée et la Haute Autorité de santé (HAS) propose de remplacer les deux notions par « l'intérêt thérapeutique relatif » (ITR). Je ne suis pas certain que le Gouvernement soit prêt à l'accepter, mais je fais tout de même la proposition, assortie d'une entrée en vigueur au 1 er janvier 2015.
M. Gérard Dériot . - Le terme de « relatif » est gênant, il sous-entend un manque de sérieux scientifique.
L'amendement n° 32 est adopté.
Article 37
L'amendement rédactionnel n° 33 est adopté.
Article 38
M. Yves Daudigny, rapporteur général . - L'Agence nationale de sécurité du médicament (ANSM) est compétente pour inscrire un médicament sur la liste des médicaments biologiques similaires, or un amendement adopté par l'Assemblée nationale donne, par une rédaction ambiguë, cette mission au Gouvernement par décret en Conseil d'Etat. L'amendement n° 34 supprime cette mention.
L'amendement n° 34 est adopté.
M. Yves Daudigny , rapporteur général . - Il ne nous paraît pas utile d'obliger les médecins à écrire à la main qu'un médicament biologique est non substituable. Cela n'est pas une sécurité. L'écriture manuscrite aussi peut être trafiquée ! L'amendement n° 35 supprime cette obligation.
Mme Catherine Génisson . - Elle n'a pas plus de sens s'agissant des médicaments génériques. Ne peut-on pas étendre l'amendement à ces derniers ?
M. Yves Daudigny, rapporteur général . - L'article 38 du projet de loi ne concerne que les médicaments biologiques et biosimilaires ; supprimer l'obligation générale d'une mention manuscrite n'entre pas dans le champ d'un projet de loi de financement.
Mme Annie David, présidente . - Ce serait un cavalier.
L'amendement n° 35 est adopté.
M. Yves Daudigny, rapporteur général . - L'amendement n° 36 prévoit que le pharmacien inscrit dans le dossier pharmaceutique la substitution d'un médicament biologique.
L'amendement n° 36 est adopté.
M. Yves Daudigny, rapporteur général . - Les logiciels d'aide à la prescription médicale doivent inclure des informations sur l'appartenance du médicament au répertoire des génériques : l'amendement n° 57 étend cette disposition aux biosimilaires.
L'amendement n° 57 est adopté.
Article 39
M. Yves Daudigny, rapporteur général . - L'article 39 permet la prise en charge par l'assurance maladie d'un médicament ayant bénéficié d'une demande d'autorisation temporaire d'utilisation (ATU) et qui fait l'objet d'une demande d'autorisation de mise sur le marché (AMM) « en cours d'évaluation ». Or des dérives sont possibles : il suffirait de déposer une telle demande pour bénéficier de la prise en charge dérogatoire.
L'amendement n° 37 est adopté.
Article 40
M. Yves Daudigny, rapporteur général . - Les remises de toute nature que les fournisseurs de génériques peuvent octroyer aux pharmaciens sont aujourd'hui plafonnées à 17 %. Les députés ont renvoyé la fixation de ce seuil à un arrêté, dans la limite de 50 %. Il me semble prématuré de s'engager dans cette voie sans une évaluation précise des conséquences : je propose donc, avec l'amendement n° 38, de revenir au texte initial.
L'amendement n° 38 est adopté, ainsi que l'amendement rédactionnel n° 39.
Article 40 bis
M. Yves Daudigny, rapporteur général . - L'amendement n° 40 prévoit un avis de l'Union nationale des caisses d'assurance maladie (Uncam), préalablement à tout arrêté d'extension aux pharmacies mutualistes et minières de certaines dispositions.
L'amendement n° 40 est adopté.
Article 41
M. Yves Daudigny, rapporteur général . - L'amendement n° 41 étend les objectifs des contrats de bon usage à la prescription des médicaments génériques et biosimilaires.
L'amendement n° 41 est adopté.
L'amendement de simplification n° 42 est adopté.
Article 42
L'amendement de simplification rédactionnelle n° 60 est adopté.
Article additionnel après l'article 42
M. Yves Daudigny, rapporteur général . - Cet article additionnel donne à la HAS compétence pour définir les règles de dénomination, de composition et de fonctionnement de la commission de la transparence et de la commission nationale d'évaluation des dispositifs médicaux et des technologies de santé.
L'amendement n° 70 est adopté.
Article 43
M. Yves Daudigny, rapporteur général . - L'amendement n° 61 tend à coordonner les programmes de sevrage tabagique menés par les caisses d'assurance maladie et par l'Inpes.
L'amendement n° 61 est adopté.
Article 45
L'amendement de simplification rédactionnelle n° 44 est adopté.
M. Yves Daudigny, rapporteur général . - L'amendement n° 43 rassemble en un seul article du code de la sécurité sociale les objectifs de responsabilité et de solidarité des contrats des complémentaires santé.
L'amendement n° 43 est adopté.
M. Yves Daudigny, rapporteur général . - L'amendement n° 45 impose, dans le cadre des contrats responsables et solidaires, la prise en charge totale de la participation de l'assuré pour au moins deux prestations de prévention.
L'amendement n° 45 est adopté.
L'amendement de simplification rédactionnelle n° 46 est adopté.
M. Yves Daudigny, rapporteur général . - L'Assemblée nationale a modifié le texte du Gouvernement en prévoyant que l'article L. 863-1 du code de la sécurité sociale s'appliquerait aux contrats complémentaires à compter du 1 er janvier 2015. Cela créerait un vide juridique pour l'ensemble de l'ACS en 2014. L'amendement n° 47 rétablit le texte initial.
L'amendement n° 47 est adopté.
Article additionnel après l'article 45
M. Yves Daudigny, rapporteur général . - L'amendement n° 48 reprend la proposition de Mme Aline Archimbaud de fonder l'attribution de la CMU-c et de l'ACS sur le revenu fiscal de référence plutôt que sur les ressources des douze derniers mois glissants. Pour autant, cette solution, qui recule l'année de référence, entraîne un éventuel retard dans l'appréciation des droits : un changement récent de la situation des demandeurs doit pouvoir être pris en compte.
L'amendement n° 48 est adopté.
Article 45 bis
L'amendement n° 49 tendant à corriger une référence est adopté.
Article 45 ter
M. Yves Daudigny, rapporteur général . - L'article 45 ter prévoit le renouvellement automatique du droit à l'ACS pour les bénéficiaires de l'allocation de solidarité aux personnes âgées (Aspa). L'amendement n° 50 va plus loin en considérant que les allocataires de l'Aspa et de l'AAH sont réputés satisfaire aux conditions pour bénéficier de l'ACS s'ils en font la demande. Cette mesure existe déjà pour les bénéficiaires du RSA-socle avec la CMU-c.
Mme Catherine Deroche . - Très bien.
L'amendement n° 50 est adopté.
Article 46 bis
M. Yves Daudigny, rapporteur général . - L'amendement n° 51 supprime la redondance entre l'article 46 bis et l'article 46 ter.
L'amendement n° 51 est adopté.
Article 47
M. Georges Labazée, rapporteur pour le secteur médico-social . - Pour stabiliser les crédits affectés au plan d'aide à l'investissement des établissements, mon amendement n° 55 supprime le dispositif transitoire mis en place par la loi de financement pour 2011 et prévoit d'affecter de façon pérenne au moins 2 % du produit de la contribution de solidarité pour l'autonomie dans une nouvelle section VII du budget de la Caisse nationale de la solidarité pour l'autonomie (CNSA). Je maintiens la possibilité d'utiliser les réserves de la CNSA pour abonder le plan d'aide à l'investissement et conserve la délégation aux ARS pour la gestion des crédits.
L'amendement n° 55 est adopté.
Articles additionnels après l'article 47 bis
M. Georges Labazée, rapporteur pour le secteur médico-social . - Pour donner à ce secteur une visibilité pleine et entière, l'amendement n° 54 prévoit que le Gouvernement présentera au Parlement un rapport sur le fonctionnement des établissements et services financés par l'Ondam médico-social.
L'amendement n° 54 est adopté.
M. Georges Labazée, rapporteur pour le secteur médico-social . - Tout le monde s'accordait, lors de la discussion de la loi HPST, sur la nécessité de conventions d'objectifs et de moyens suffisamment longues pour autoriser une vision à moyen terme de la tarification, et susceptibles d'engendrer des économies pour la sécurité sociale. Nous verrons ce que répondra le Gouvernement. L'amendement n° 56 vise à l'alerter.
L'amendement n° 56 est adopté.
Article additionnel avant l'article 48
M. Yves Daudigny, rapporteur général . - L'amendement n° 52, déjà adopté l'an passé par la commission, simplifie un des circuits de financement du GIP Asip Santé (Agence des systèmes d'information partagés de santé).
L'amendement n° 52 est adopté.
Article 48
M. Yves Daudigny, rapporteur général . - L'amendement n° 62 a pour objet de maintenir le vote par le Parlement sur la dotation de l'assurance maladie aux ARS.
L'amendement n° 62 est adopté.
Article 50 ter
L'amendement rédactionnel n° 53 est adopté.
Article additionnel après l'article 53 bis
M. Jean-Pierre Godefroy, rapporteur . - L'amendement n° 58 tend au maintien de la garantie complémentaire de santé des personnes titulaires de l'Acaata - celle-ci n'existait pas lors du vote de la loi Evin de 1989 - après la rupture de leur contrat de travail avec l'employeur.
L'amendement n° 58 est adopté.
Article 67
M. Yves Daudigny, rapporteur général . - Le locataire et le propriétaire d'un logement ne peuvent percevoir d'aide s'ils ont un lien de parenté. Certains contournent la règle en constituant des sociétés de personnes faisant écran entre elles.
L'amendement n° 59 clarifie la rédaction actuelle de l'article 67. Il comprend également un plafond unique de 20 %, à partir duquel la détention d'une part de la propriété ou du capital social fait obstacle au versement des aides au logement.
L'amendement n° 59 est adopté.
Mme Annie David , présidente . - Les rapporteurs, dans leur majorité, ont conclu favorablement à l'adoption du projet de loi de financement de la sécurité sociale pour 2014. Je mets aux voix ces conclusions.
La commission se prononce en faveur de l'adoption du projet de loi de financement de la sécurité sociale pour 2014.
|
Auteur |
N° |
Objet |
Sort de l'amendement |
|
Article 3
|
|||
|
Rapporteur général |
63 |
Simplification rédactionnelle |
Adopté |
|
Article 4
|
|||
|
Rapporteur général |
1 |
Principe transitoire de la participation |
Adopté |
|
Rapporteur général |
2 |
Simplification du dispositif de la participation des Ocam au forfait du médecin traitant |
Adopté |
|
Rapporteur général |
3 |
Information des médecins sur la participation des Ocam au forfait des médecins traitants |
Adopté |
|
Article additionnel avant
l'article 8
|
|||
|
Auteur |
N° |
Objet |
Sort de l'amendement |
|
Rapporteur général |
64 |
Diminution du taux de la cotisation des établissements hospitaliers au Fonds pour l'emploi hospitalier |
Adopté |
|
Article 12
ter
|
|||
|
Rapporteur général |
4 |
Amendement rédactionnel |
Adopté |
|
Article 15
|
|||
|
Auteur |
N° |
Objet |
Sort de l'amendement |
|
Rapporteur général |
65 |
Rectification d'une erreur de référence |
Adopté |
|
Rapporteur général |
66 |
Suppression d'un rapport au Parlement sur le financement de la protection sociale |
Adopté |
|
Rapporteur général |
67 |
Correction d'une erreur matérielle |
Adopté |
|
Article 15
ter
|
|||
|
Rapporteur général |
68 |
Fixation d'un taux de TSCA réduit pour les contrats réservés aux bénéficiaires de l'ACS |
Adopté |
|
Article 23
bis
|
|||
|
Rapporteur général |
69 |
Rectification de trois erreurs de référence |
Adopté |
|
Article 27 A
|
|||
|
Rapporteur général |
5 |
Amendement rédactionnel |
Adopté |
|
Rapporteur général |
6 |
Consultation des commissions parlementaires compétentes dans le cadre de la définition du cahier des charges relatif aux expérimentations concernant l'organisation des soins |
Adopté |
|
Rapporteur général |
7 |
Amendement rédactionnel |
Adopté |
|
Rapporteur général |
8 |
Définition de la date de remise au Parlement du rapport d'évaluation relatif aux expérimentations concernant l'organisation des soins |
Adopté |
|
Rapporteur général |
9 |
Accès aux données de santé |
Adopté |
|
Article 27
bis
|
|||
|
Rapporteur général |
11 |
Simplification de la gestion des centres de santé en confiant à la CPAM où se situe le centre de santé le rôle de « caisse pivot », amélioration des relations conventionnelles entre l'assurance maladie et les centres de santé, participation des centres de santé en tant que personnes morales à la permanence des soins et maintien du statut libéral des médecins n'exerçant qu'au maximum deux demi-journées de vacations par semaine |
Adopté |
|
Article 29
|
|||
|
Rapporteur général |
12 |
Simplifications et précisions rédactionnelles concernant l'expérimentation relative à la télémédecine |
Adopté |
|
Article 31
|
|||
|
Rapporteur général |
13 |
Simplification rédactionnelle |
Adopté |
|
Rapporteur général |
14 |
Modalités de remboursement des patients recourant aux transports sanitaires dans le cadre de l'expérimentation |
Adopté |
|
Rapporteur général |
15 |
Suppression du pouvoir accordé aux ARS de contraindre certains établissements à participer à l'expérimentation |
Adopté |
|
Rapporteur général |
16 |
Amendement de cohérence juridique |
Adopté |
|
Article 32
|
|||
|
Rapporteur général |
17 |
Simplification |
Adopté |
|
Article 33
|
|||
|
Rapporteur général |
18 |
Précision sur les critères d'éligibilité |
Adopté |
|
Rapporteur général |
19 |
Précisions en ce qui concerne la facturation des consultations pratiquées par les médecins salariés de certains établissements |
Adopté |
|
Rapporteur général |
20 |
Date d'entrée en vigueur de la minoration des tarifs |
Adopté |
|
Rapporteur général |
21 |
Suppression d'une demande de rapport |
Adopté |
|
Articles additionnels après
l'article 33
|
|||
|
Rapporteur général |
22 |
Composition des équipes de contrôle de la tarification à l'activité |
Adopté |
|
Rapporteur général |
23 |
Composition de la commission de contrôle de la tarification à l'activité |
Adopté |
|
Article 33
bis
|
|||
|
Rapporteur général |
24 |
Amendement rédactionnel |
Adopté |
|
Article 34
|
|||
|
Rapporteur général |
25 |
Correction d'une erreur de référence |
Adopté |
|
Rapporteur général |
26 |
Amendement rédactionnel |
Adopté |
|
Rapporteur général |
27 |
Date de remise au Parlement du rapport d'évaluation |
Adopté |
|
Article additionnel après
l'article 34
|
|||
|
Rapporteur général |
28 |
Plateaux d'imagerie médicale mutualisés |
Adopté |
|
Article 35
|
|||
|
Rapporteur général |
29 |
Suppression du plafond de 1 % |
Adopté |
|
Rapporteur général |
30 |
Elargissement de la fongibilité aux établissements privés à but lucratif |
Adopté |
|
Article additionnel après
l'article 35
|
|||
|
Rapporteur général |
31 |
Fongibilité des crédits pour l'expérimentation sur le parcours de santé des personnes âgées en risque de perte d'autonomie |
Adopté |
|
Article additionnel avant
l'article 37
|
|||
|
Rapporteur général |
32 |
Remplacement du SMR et de l'ASMR par un indice synthétique unique |
Adopté |
|
Article 37
|
|||
|
Rapporteur général |
33 |
Amendement rédactionnel |
Adopté |
|
Article 38
|
|||
|
Rapporteur général |
34 |
Modalités d'inscription sur la liste de référence |
Adopté |
|
Rapporteur général |
35 |
Suppression de l'obligation d'écrire à la main sur l'ordonnance que le médicament biologique est non substituable |
Adopté |
|
Rapporteur général |
36 |
Inscription dans le dossier pharmaceutique |
Adopté |
|
Rapporteur général |
57 |
Logiciels d'aide à la prescription |
Adopté |
|
Article 39
|
|||
|
Rapporteur général |
37 |
Amendement de précision |
Adopté |
|
Article 40
|
|||
|
Rapporteur général |
38 |
Suppression du renvoi à un arrêté du plafond de remises sur les génériques |
Adopté |
|
Rapporteur général |
39 |
Amendement rédactionnel |
Adopté |
|
Article 40
bis
|
|||
|
Rapporteur général |
40 |
Avis de l'Uncam |
Adopté |
|
Article 41
|
|||
|
Rapporteur général |
41 |
Objectifs des contrats de bon usage des médicaments |
Adopté |
|
Rapporteur général |
42 |
Avenant au contrat de bon usage : modalités de sanctions |
Adopté |
|
Article 42
|
|||
|
Rapporteur général |
60 |
Amendement rédactionnel |
Adopté |
|
Article additionnel après
l'article 42
|
|||
|
Rapporteur général |
70 |
Composition des commissions spécialisées de la Haute Autorité de santé |
Adopté |
|
Article 43
|
|||
|
Rapporteur général |
61 |
Coordination avec l'Inpes |
Adopté |
|
Article 45
|
|||
|
Rapporteur général |
44 |
Amendement rédactionnel |
Adopté |
|
Rapporteur général |
43 |
Regroupement dans le code de la sécurité sociale des critères de solidarité et de responsabilité des contrats de complémentaire santé |
Adopté |
|
Rapporteur général |
45 |
Prise en charge totale du ticket modérateur pour au moins deux prestations de prévention |
Adopté |
|
Rapporteur général |
46 |
Amendement rédactionnel |
Adopté |
|
Rapporteur général |
47 |
Date d'entrée en vigueur |
Adopté |
|
Article additionnel après
l'article 45
|
|||
|
Rapporteur général |
48 |
Prise en compte du revenu fiscal de référence pour l'ouverture des droits à la CMU-c et à l'ACS |
Adopté |
|
Article 45
bis
|
|||
|
Rapporteur général |
49 |
Correction d'une erreur de référence |
Adopté |
|
Article 45
ter
|
|||
|
Rapporteur général |
50 |
Faciliter l'ouverture des droits à l'ACS pour les allocataires d'un minimum vieillesse et de l'AAH |
Adopté |
|
Article 46
bis
|
|||
|
Rapporteur général |
51 |
Suppression de l'article au profit de l'article 46 ter |
Adopté |
|
Article 47
|
|||
|
Rapporteur médico-social |
55 |
Sécurisation des crédits du plan d'aide à l'investissement |
Adopté |
|
Articles additionnels après l'article 47 bis |
|||
|
Rapporteur
|
54 |
Rapport annuel sur le financement des établissements et services médico-sociaux |
Adopté |
|
Rapporteur
|
56 |
Contrats pluriannuels d'objectifs et de moyens
|
Adopté |
|
Article additionnel avant
l'article 48
|
|||
|
Rapporteur général |
52 |
Simplification du financement de l'Asip Santé |
Adopté |
|
Article 48
|
|||
|
Rapporteur général |
62 |
Maintien du vote par le Parlement de la dotation de l'assurance maladie aux ARS |
Adopté |
|
Article 50
ter
|
|||
|
Rapporteur général |
53 |
Amendement rédactionnel |
Adopté |
|
Article additionnel après
l'article 53
bis
|
|||
|
Rapporteur
|
58 |
Maintien de la garantie complémentaire prévoyance des personnes titulaires de l'Acaata |
Adopté |
|
Article 67
|
|||
|
Rapporteur général |
59 |
Amendement de clarification |
Adopté |
* 1 Débat d'orientation des finances publiques pour 2014 : quelles perspectives pour les finances sociales ? Rapport d'information n° 693 (2012-2013) de M. Yves Daudigny, fait au nom de la commission des affaires sociales, déposé le 26 juin 2013.
* 2 Le régime général reçoit 9/10 e des concours du FSV.
* 3 Compte tenu du prélèvement exceptionnel de 690 millions d'euros sur les réserves du fonds gérant l'Allocation temporaire d'invalidité des agents des collectivités territoriales (Atiacl) et du Fonds de compensation de la cessation progressive d'activité (FCCPA).
* 4 Dont 0,1 point de transfert partiel du taux de cotisation Atiacl.
* 5 Compte tenu du prélèvement exceptionnel de 690 millions d'euros sur les réserves du fonds gérant l'Atiacl et du FCCPA.
* 6 Le besoin de trésorerie était alors essentiellement lié au décalage entre la date de versement des pensions, servies à J-3 avant la fin du mois, et la date de recouvrement des cotisations, assuré au plus tard le 5 du mois suivant.
* 7 Approuvé par l'arrêté du 29 novembre 2012 portant approbation de l'avenant n° 8 à la convention nationale organisant les rapports entre les médecins libéraux et l'assurance maladie signée le 26 juillet 2011.
* 8 Selon l'annexe 8 du présent projet de loi, l'écart constaté s'explique principalement par la gestion de la pandémie grippale A(H1N1) de 2009, les dotations nécessaires pour l'achat de vaccins et de dispositifs médicaux ayant été surestimés.
* 9 Les données fournies à l'annexe 8 du PLFSS sont données pour l'Eprus sans la gestion des stocks.
* 10 Loi n° 2012-1558 du 31 décembre 2012.
* 11 Les dépenses non régulées recouvrent principalement les dépenses d'établissements spécifiques non régis par les arrêtés et circulaires applicables aux établissements de santé régulés ; c'est par exemple le cas des hôpitaux de Monaco et Puigcerdà ainsi que de l'hôpital américain de Neuilly. Sont également inclus dans les dépenses non régulées les montants comptables qui ne peuvent être ventilés entre les différents sous-objectifs et rattachés par défaut au troisième sous-objectif, qui recouvre les « autres dépenses relatives aux établissements de santé ».
* 12 Il s'agit des établissements publics de santé, des hospices publics, des maisons de retraite publiques, à l'exclusion de celles qui sont rattachées au bureau d'aide sociale de Paris, des établissements publics ou à caractère public relevant des services départementaux de l'aide sociale à l'enfance et maisons d'enfants à caractère social, des établissements publics ou à caractère public pour mineurs ou adultes handicapés ou inadaptés, à l'exception des établissements nationaux et des établissements d'enseignement ou d'éducation surveillée, des centres d'hébergement et de réadaptation sociale, publics ou à caractère public, mentionnés à l'article L. 345-1 du code de l'action sociale et des familles, du centre d'accueil et de soins hospitaliers de Nanterre.
* 13 Les intérêts des PEL ouverts depuis le 1 er mars 2011 ou, pour les PEL antérieurs, ceux qui sont versés après la dixième année du plan ne sont pas concernés car ils font l'objet d'un prélèvement chaque année, au fil de l'eau.
* 14 Il s'agit plus précisément de l'attribution de points gratuits au titre de la retraite complémentaire obligatoire (RCO), par l'attribution à titre gratuit d'une réversion des points de RCO aux chefs d'exploitation ou d'entreprise agricole décédés à compter du 1 er janvier 2003 sans avoir procédé à la liquidation de leurs droits à pension dans le régime non salarié agricole et par la possibilité pour les conjoints survivants de bénéficier des points de RCO de l'assuré décédé, dans le cadre du dispositif des droits combinés.
* 15 73 % en 2015, 74 % en 2016 et 75 % en 2017.
* 16 Cette réforme ne concerne pas les départements et collectivités d'outre-mer dans la mesure où l'assiette des cotisations et contribution sociale y est déterminée en fonction de la superficie exploitée et non des revenus professionnels.
* 17 La protection sociale agricole : quel avenir ? Rapport d'information n° 304 (2006-2007) de M. Jean-Marc Juilhard, fait au nom de la commission des affaires sociales, déposé le 9 mai 2007.
* 18 Ces rémunérations, définies à l'article 62 du code général des impôts, comprenant les traitements, remboursements forfaitaires de frais et toutes autres rémunérations admis en déduction des bénéfices soumis à l'impôt sur les sociétés.
* 19 Cette assiette diffère selon que le montant des RCM perçus est inférieur ou supérieur à 2 028 Smic.
* 20 Il s'agit de l'article 62 du code des impôts qui concerne les traitements, remboursements forfaitaires de frais et toutes autres rémunérations soumis à l'impôt sur le revenu au nom de leurs bénéficiaires s'ils sont admis en déduction des bénéfices soumis à l'impôt sur les sociétés.
* 21 La propriété de ces réserves a été transférée à la Caisse centrale de mutualité sociale agricole (CCMSA) par le III de l'article 37 de la LFSS pour 2013.
* 22 Il s'agit du régime de retraite des artisans (RSI-AVA) ex Cancava et du régime de base d'assurance vieillesse des non-salariés des professions industrielles et commerciales (RSI-Avic) ex Organic.
* 23 Cf. article L. 634-2 du code de la sécurité sociale : « Il est établi un alignement des régimes d'assurance vieillesse des professions artisanales, industrielles et commerciales sur le régime général de sécurité sociale, en attendant l'institution d'un régime de base unique en matière d'assurance vieillesse des travailleurs salariés et non-salariés et de leurs conjoints. »
* 24 « La fiscalité affectée constats, enjeux et réformes. »
* 25 Précisément, le risque décès, ceux portant atteinte à l'intégrité physique de la personne ou liés à la maternité, ceux liés à l'incapacité de travail ou à l'invalidité ou le risque lié au chômage.
* 26 Loi n° 2008-1330 du 17 décembre 2008.
* 27 Loi n° 94-678 du 8 août 1994 relative à la protection sociale complémentaire des salariés et portant transposition des directives n° 92-49 et n° 92-96 des 18 juin et 10 novembre 1992 du Conseil des communautés européennes.
* 28 « La couverture des déficits des exercices 2011 à 2018 de la branche mentionnée au 3° de l'article L. 200-2 du code de la sécurité sociale et du fonds mentionné à l'article L. 135-1 du même code est assurée par des transferts de la Cades à l'Acoss dans la limite de 62 milliards d'euros sur la période et dans la limite de 10 milliards par an. Les versements interviennent au plus tard le 30 juin de chaque année à compter de 2012. Leurs dates et montants sont fixés par décret.
Dans le cas où le montant des déficits cumulés mentionnés à l'alinéa précédent excède 62 milliards d'euros, les transferts sont affectés par priorité à la couverture des déficits les plus anciens et, pour le dernier exercice, en priorité à la branche mentionnée au 3° du même article L. 200-2. »
* 29 La fraction de 5,88 % de TVA nette jusqu'ici affectée à la Cnam est portée à 7,87 % tandis que la fraction de TVA affectée au titre de la compensation par l'Etat des dispositifs d'exonérations de cotisations sociales sur les heures supplémentaires passe de 0,33 % à 0,34 %.
* 30 Cette section est consacrée à la promotion des actions innovantes, à la formation des aidants familiaux, à la formation des accueillants familiaux et au renforcement de la professionnalisation des métiers de service exercés auprès des personnes âgées et des personnes handicapées.
* 31 Evaluation des risques liés à la consommation de boissons dites « énergisantes »- Avis de l'Anses - septembre 2013.
* 32 Décision n° 2012-659 DC du 13 décembre 2012.
* 33 A hauteur de 1,026 milliard d'euros selon l'annexe V au PLFSS pour 2013.
* 34 Le budget de l'ASC prend en charge à la fois les cotisations salariales et patronales vieillesse.
* 35 Ces ressources se composent de la CRDS, de 0,48 point de CSG, de 1,3 point de prélèvement social sur les revenus du capital et du versement annuel de 2,1 milliards d'euros effectué par le FRR.
* 36 Ce montant correspond au coût de financement de la Cades.
* 37 Ce mécanisme a été précisé par l'article 4 du décret n° 2012-1550 du 28 décembre 2012 codifié à l'article R. 131-4 du code de la sécurité sociale.
* 38 Ce régime concerne les avocats au Conseil d'Etat et à la Cour de cassation et tous les avocats et avocats stagiaires en activité dans les barreaux de la métropole et des départements.
* 39 Ou, à la demande du cotisant, sur la base des derniers revenus connus (revenus N-1) ou des revenus estimés pour l'année N.
* 40 Il s'agit des 500 000 entreprises dont le montant de cotisations de l'année civile précédente excède 50 000 euros ou qui doivent payer ces cotisations mensuellement.
* 41 Articles L. 162-17-2-1, L. 162-17-4, L. 162-17-4-1, L. 162-17-7, L. 162-17-8, L. 165-1-2, L. 165-3, L. 165-5, L. 165-8-1 et L. 165-13 du code de la sécurité sociale.
* 42 Il s'agit des agents statutaires en activité, en inactivité de service et pensionnés ainsi que leurs ayants droit.
* 43 La Caisse nationale des industries électriques et gazières (Cnieg), créée en 2005, gère quant à elle les risques AT-MP et vieillesse, invalidité et décès.
* 44 Conformément aux dispositions du décret n° 2010-975 du 27 aout 2010, seuls les ressortissants affiliés avant le 1 er septembre 2010 peuvent prétendre bénéficier des prestations assurées par l'une de ses trois branches (maladie, accident du travail et maladie professionnelle et vieillesse).
* 45 Télémédecine (article 29), transports sanitaires (article 31), insuffisance rénale chronique (article 34-I) et traitement du cancer par radiothérapie externe (article 34-II).
* 46 Par exemple, dans sa décision n° 2004-503 du 12 août 2004.
* 47 Article 45 de la loi n° 2012-1404 du 17 décembre 2012.
* 48 « L'objectif d'améliorer l'état de santé des patients et l'efficience des soins nécessite d'orienter la prise en charge vers de nouveaux services et des parcours de soins, assurée par des équipes de proximité, et de renforcer la coordination entre professionnels de santé. [...] Les partenaires conventionnels conviennent d'entamer des travaux dans le courant du premier semestre 2013. »
* 49 « Les centres de santé : situation économique et place dans l'offre de soins », rapport établi par Philippe Georges et Cécile Waquet, Igas, juillet 2013.
* 50 « Evaluation de l'apport des centres de santé en termes d'accès aux soins et de réduction des inégalités de santé », projet Epidaure-CDS, Institut de recherche et documentation en économie de la santé (Irdes), juillet 2011.
* 51 Loi n° 2009-879 du 21 juillet 2009 portant réforme de l'hôpital et relative aux patients, à la santé et aux territoires.
* 52 Décret n° 2010-1229.
* 53 Dans le régime général, l'IJ est égale à 50 % du salaire journalier de base, dans la limite de 42,32 euros par jour.
* 54 Loi n° 2009-1646 du 24 décembre 2009.
* 55 Article L. 632-6 du code de l'éducation : en contrepartie d'une allocation de 1 200 euros par mois, les étudiants ou internes en médecine ou en odontologie s'engagent à exercer leurs fonctions à compter de la fin de leur formation dans les lieux d'exercice où l'offre médicale est menacée ou insuffisante. La durée de l'engagement est égale à celle pendant laquelle l'allocation leur a été versée et ne peut être inférieure à 2 ans.
* 56 Depuis la loi de financement pour 2013 (article 47 de la loi n° 2012-1404 du 17 décembre 2012).
* 57 Article 63 de la loi n° 2010-1594 du 20 décembre 2010.
* 58 Liquide utilisé lors de la dialyse pour épurer le sang.
* 59 « Refonder la tarification hospitalière au service du patient », rapport d'information de Jacky Le Menn et Alain Milon, n° 703 (2011-2012) - 25 juillet 2012.
* 60 Selon l'arrêté du 12 mai 2006 relatif au référentiel destiné à la réalisation de coupes transversales dans les unités de soins de longue durée, sont considérées comme unités de soins de longue durée (USLD) les unités accueillant et prenant en charge des personnes présentant une pathologie organique chronique ou une polypathologie, soit active au long cours, soit susceptible d'épisodes répétés de décompensation, et pouvant entraîner ou aggraver une perte d'autonomie. Les situations cliniques susmentionnées requièrent un suivi médical rapproché, des actes médicaux itératifs, une permanence médicale, une présence infirmière continue et l'accès à un plateau technique minimum.
* 61 « Les médicaments biosimilaires : état des lieux », ANSM, septembre 2013.
* 62 « Les médicaments génériques : des médicaments comme les autres », rapport d'information de M. Yves Daudigny, Président de la mission d'évaluation et de contrôle de la sécurité sociale du Sénat, n° 864 (2012-2013) - 26 septembre 2013.
* 63 Directive 89/105/CEE du Conseil du 21 décembre 1988 concernant la transparence des mesures régissant la fixation des prix des médicaments à usage humain et leur inclusion dans le champ d'application des systèmes d'assurance maladie.
* 64 « Evaluation de la politique française des médicaments génériques », Inspection générale des affaires sociales, septembre 2012.
* 65 Le Ceps peut décider de fixer un tarif forfaitaire de responsabilité pour les médicaments figurant dans un groupe générique (le princeps et ses génériques) : les assurés sont alors remboursés sur la base de ce tarif quel que soit le prix du médicament qui leur est délivré. Cette mesure vise à développer le générique dans certaines classes thérapeutiques. Il concerne aujourd'hui environ 2 600 spécialités (sur un peu plus de 14 000 spécialités remboursables).
* 66 Hôpitaux publics et établissements privés à but non lucratif.
* 67 Etablissements privés à but lucratif.
* 68 Article 47 de la loi n° 2008-1330 du 17 décembre 2008.
* 69 Un test diagnostique compagnon est un dispositif de diagnostic in vitro permettant de prévoir l'efficacité et les éventuels effets indésirables d'un traitement médical chez un groupe de patients. Ces outils d'orientation thérapeutique sont le plus souvent développés en même temps que les médicaments associés.
* 70 Avis de la HAS, Stratégies thérapeutiques d'aide au sevrage tabagique : efficacité, efficience et prise en charge financière, janvier 2007.
* 71 Irdes, « L'effet des interventions contre la consommation de tabac : une revue des revues de littérature », Questions d'économie de la santé, n° 182, décembre 2012.
* 72 Article 1001 du code général des impôts. Cet article prévoit également que, pour bénéficier du taux réduit, les contrats ne requièrent pas de demander des informations médicales auprès de l'assuré et que les cotisations ne soient pas fixées en fonction de son état de santé.
* 73 Le dispositif médical est défini dans le code de la santé publique (articles L. 5211-1 et R 5211-1) « comme tout instrument, appareil, équipement, matière, produit, à l'exception des produits d'origine humaine [...] destiné par le fabricant à être utilisé chez l'homme à des fins médicales [...] ». Ces dispositifs, extrêmement divers, sont destinés à être utilisés à des fins : diagnostic, prévention, contrôle, traitement ou atténuation d'une maladie, d'une blessure ou d'un handicap ; étude, remplacement ou modification de l'anatomie ou d'un processus physiologique... Cette définition correspond à des dizaines de milliers de produits très divers par leur poids, leur taille, leur coût de production - depuis la seringue jusqu'au défibrillateur cardiaque, en passant par le fauteuil roulant, le pansement ou les lunettes - mais répondant tous aux mêmes objectifs. Des exemples qui soulignent à quel point les dispositifs médicaux sont essentiels à la prise en charge d'un grand nombre de pathologies ou de handicaps. (source : site internet de la HAS)
* 74 « L'accès aux soins des plus démunis : 40 propositions pour un choc de solidarité », rapport établi par Aline Archimbaud, sénatrice, parlementaire en mission, septembre 2013.
* 75 La CCSF est un organisme départemental de concertation et de coordination composé des directeurs des organismes de sécurité sociale concernés (Urssaf, MSA, RSI), du directeur de Pôle emploi et du directeur régional des douanes, et présidé par le directeur départemental des finances publiques. En application de l'article L. 626-6 du code de commerce, elle est compétente pour examiner la situation personnelle des assurés qui la saisissent et, le cas échéant, leur accorder des délais de paiement pour les cotisations sociales dont ils sont redevables.
* 76 Tel était pourtant l'objet de l'amendement introduit au Sénat à l'initiative de Sylvie Demarescaux, rapporteur pour le secteur médico-social au moment de l'examen du projet de loi de financement pour 2011, puisqu'il créait une nouvelle section VII. Cette disposition avait été modifiée à l'initiative du Gouvernement en commission mixte paritaire. L'argument utilisé à l'époque était qu'il fallait limiter à la seule année 2011 le mécanisme d'affectation d'une partie du produit de la CSA au PAI afin de ne pas préempter la future réforme de la dépendance.
* 77 Cet élargissement du financement de l'Asip par l'intermédiaire du Fmespp visait à accompagner le projet de modernisation des systèmes d'information et de communication des Samu - centres d'appel 15, piloté par l'Asip et qui se voit ainsi financé par l'assurance maladie via le Fmespp.
* 78 La grille nationale Aggir (Autonomie gérontologie groupe iso-ressources) constitue un outil destiné à évaluer le degré de perte d'autonomie ou le degré de dépendance, physique et psychique, des demandeurs de l'allocation personnalisée d'autonomie (Apa) dans l'accomplissement de leurs actes quotidiens.
* 79 Le modèle Pathos évalue, à partir des situations cliniques observées, les soins médico-techniques requis pour assurer la prise en charge de toutes les pathologies d'une population de personnes âgées.
* 80 Les revenus pris en compte sont ceux de l'année N-2.
* 81 Les revenus pris en compte sont ceux de l'année N-2.
* 82 Au sens de l'Insee, est pauvre un foyer dont le niveau de vie est inférieur de 60 % au niveau de vie médian.
* 83 Le précédent article L. 522-3 avait été abrogé par la loi n° 86-1307 relative à la famille du 29 décembre 1986.
* 84 Les plafonds de ressources des primes à la naissance et à l'adoption sont identiques à ceux de l'allocation de base.
* 85 Le CMG est attribué sans condition de ressources, mais le montant de la prise en charge des frais de garde est modulé en fonction de l'âge de l'enfant et des ressources de l'allocataire. L'article D. 531-18 du code de la sécurité sociale définit les montants versés au titre du CMG selon trois plafonds de ressources par application d'un pourcentage au plafond de ressources « mentionné au troisième alinéa de l'article R. 531-1 », c'est-à-dire celui de l'allocation de base.
* 86 « Les aides aux familles », rapport établi par Bertrand Fragonard, président du Haut Conseil de la famille, 9 avril 2013.
* 87 Au 1 er avril 2013, le montant de la prime à la naissance était de 927,71 euros, soit cinq fois celui de l'allocation de base et le montant de la prime à l'adoption de 1 855,42 euros, soit dix fois celui de l'allocation de base.
* 88 Il faut ainsi justifier d'au moins huit trimestres de cotisations vieillesse (en continu ou non) au titre d'une activité professionnelle au cours des deux années qui précèdent la naissance pour un premier enfant, au cours des quatre années qui précèdent la naissance pour un deuxième enfant, et au cours des cinq années qui précèdent la naissance à partir du troisième enfant.
* 89 Les articles L. 7311-3 et L. 7221-1 du code du travail pour les VRP et les employés de maison, l'article L. 615-1 du code de la sécurité sociale pour les artisans et les commerçants, l'article L. 722-1 du même code pour les professionnels de santé, les articles L. 722-4, L. 722-9, L. 722-22 et L. 722-28 du code rural et de la pêche pour les non-salariés agricoles.
* 90 Un minimum de 15 % du salaire versé reste obligatoirement à la charge des parents.
* 91 Article D. 531-23 du code de la sécurité sociale.
* 92 Article R. 2324-17 du code de la santé publique.
* 93 CAS, « Quel avenir pour l'accueil des jeunes enfants ? », note d'analyse n° 257, janvier 2012.
* 94 L'IRL est défini à l'article 17 de la loi n° 89-462 du 6 juillet 1989 tendant à améliorer les rapports locatifs. Il serait de 1,3 % en 2014.
* 95 L'EEE rassemble les 28 Etats membres de l'Union européenne, l'Islande, le Liechtenstein et la Norvège.
* 96 Règlement (CE) n° 883-2004 modifié du Parlement européen et du Conseil du 29 avril 2004 portant sur la coordination des systèmes de sécurité sociale. Le dispositif de coordination a été progressivement étendu et concerne aujourd'hui les salariés du secteur privé, les travailleurs indépendants, les fonctionnaires, les étudiants, les personnes sans emploi et les ressortissants des pays tiers séjournant régulièrement sur le territoire européen.
* 97 La portée des conventions bilatérales est le plus souvent limitée aux ressortissants d'un des Etats partie exerçant ou ayant exercé une activité professionnelle dans l'Etat cocontractant.
* 98 Loi n° 99-1173 du 30 décembre 1999 de finances rectificative.
* 99 Conseil constitutionnel, décision n° 2013-328 QPC du 28 juin 2013.







