EXPOSÉ GÉNÉRAL
I. L'HÔPITAL PUBLIC EN DANGER
A. RUPTURE DU LIEN DE PROXIMITÉ DANS L'ACCÈS AUX SOINS
1. Le mouvement de diminution du nombre de lits, de services et d'établissements publics de santé accentue les inégalités de santé
a) Un bilan négatif des restructurations hospitalières
Depuis quinze ans, le secteur hospitalier a connu un important mouvement de restructuration. Un rapport de l'Inspection générale des affaires sociales (Igas) publié en mars 2012 1 ( * ) , tente de dresser un bilan de ce mouvement. Face à « l'inexistence au niveau national d'un outil statistique dédié au suivi de ces opérations », l'Igas s'est appuyée sur une étude de La Nouvelle Fabrique des Territoires, laboratoire de recherche animé par Sandrine Haas et Emmanuel Vigneron.
Entre 1995 et 2005, pas loin de deux établissements sur trois (60 %) ont été impliqués dans une opération de recomposition. Près de 1 200 recompositions hospitalières ont eu lieu en France durant cette période. Entre 1992 et 2003, 380 établissements (11 % des établissements existants en 1992) ont été supprimés ou regroupés.
Prenant appui de manière générale sur la littérature scientifique internationale relative aux fusions d'entreprises, le rapport de l'Igas estime que « dans la réalité, le bilan des fusions d'entreprises est plutôt mitigé ». Il considère qu'un nombre significatif de fusions échoue et, dans une proportion plus large encore, la fusion ne semble pas avoir substantiellement amélioré la situation du nouvel ensemble. En outre, les processus de fusion sont en eux-mêmes source de surcoûts ou de dysfonctionnements.
En ce qui concerne plus précisément le secteur hospitalier français, le rapport dresse un bilan pour le moins en demi-teinte, en affirmant que « beaucoup de projets de regroupement sont un échec ». Ce rapport met notamment en avant un point relativement nouveau par rapport à l'analyse classique sous-jacente, le fait que « les inconvénients de la grande taille ne doivent pas être minorés à l'hôpital ». Ainsi, au-delà d'un certain seuil difficile à chiffrer exactement mais relativement bas, il existe plutôt des « déséconomies d'échelles » que des gains financiers à attendre de la taille de l'établissement. Le rapport montre aussi l'incertitude scientifique sur un éventuel « effet de gamme », c'est-à-dire les gains qu'un établissement pourrait réaliser en mettant en synergie ses différentes activités. Au total, l'Igas estime qu'au-delà d'un certain seuil, la grande taille présente pour un hôpital plus d'inconvénients que d'avantages.
Compte tenu des limites de la grande taille à l'hôpital, la mission de l'Igas recommandait en conséquence le lancement d'études sur les moyens permettant d'assouplir, voire de « déconsolider », le fonctionnement des structures hospitalières les plus importantes.
b) Les conséquences désastreuses de la diminution du nombre de lits
Entre 1992 et 2003, 83 000 lits d'hospitalisation complète ont été supprimés représentant 15 % des capacités installées. L'Igas note en outre que « le nombre de lits a baissé dans le secteur public de façon beaucoup plus importante que dans le secteur privé, en pourcentage comme en volume, signe que les hôpitaux n'ont pas été épargnés par les restructurations ».
Selon les données de la Drees 2 ( * ) , entre 2003 et 2011, le nombre de lits d'hospitalisation à temps complet, toutes disciplines et tous secteurs confondus, a continué de décroître : il est passé de 468 000 à 414 000, y compris le service de santé des armées (SSA) et hors Mayotte. La fermeture de ces lits a concerné la quasi-totalité des disciplines. La densité de lits installés est très variable selon les régions puisqu'elle va de 14 à 82 pour 10 000 habitants.
Surtout, si dans certaines spécialités la diminution du nombre de lits peut se justifier dans une certaine mesure par l'évolution des techniques médicales et le développement de la prise en charge ambulatoire (c'est-à-dire sans hébergement), ce n'est pas le cas pour des spécialités plus générales, comme la médecine ou la gériatrie, qui permettent une prise en charge polyvalente de plus en plus nécessaire du fait du vieillissement de la population et de l'accroissement des polypathologies. Les différentes auditions menées par votre rapporteure ont mis en avant le mouvement d'hyperspécialisation des services hospitaliers qui n'est clairement pas adapté à la situation actuelle.
La diminution du nombre de lits a également un impact important sur le fonctionnement des services d'urgences. Il existe en effet une corrélation statistique évidente entre cette diminution et la progression du nombre de passages aux urgences : + 75 % entre 1996 et 2011 . Le nombre de passages s'est ainsi élevé à 18 millions en 2011 et le nombre de patients s'y étant rendu au moins une fois à 11,6 millions soit plus d'un Français sur six.
Figure n° 1 : Evolution du nombre de passages annuels aux urgences (base 100 en 1996)
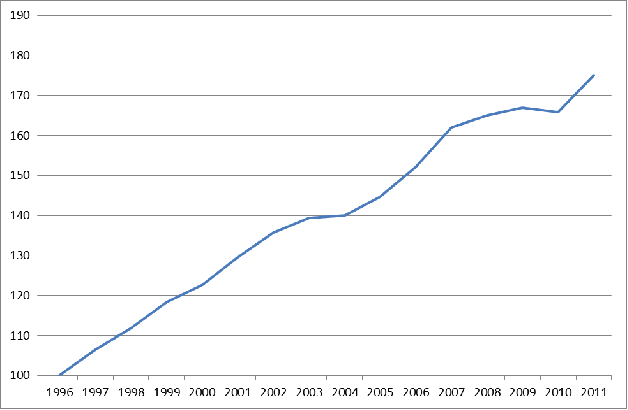
Source : Panorama des établissements de santé, édition 2013, Drees
Le nombre de passages aux urgences augmente fortement, le nombre de lits d'hébergement diminue mais le taux d'hospitalisation à la suite d'un passage aux urgences reste stable autour de 22 %. En outre, la part des personnes âgées accueillies aux urgences augmente sensiblement, ce qui justifierait un effort particulier en faveur de lits de médecine générale ou de gériatrie : en Midi-Pyrénées, la part des patients âgés de plus de 70 ans est passée de 13,4 % en 2001 à 18 % en 2011, ce qui a nécessairement des conséquences importantes tant pour l'accueil aux urgences lui-même que pour l'aval.
Dans ces conditions, on comprend aisément les graves désorganisations que peuvent entraîner toute fermeture de lits qu'elle soit structurelle mais aussi conjoncturelle . Pour nécessaire qu'elles puissent être pour des raisons sanitaires ou de sécurité, ces fermetures conjoncturelles pèsent lourdement sur l'organisation des urgences et devraient être plafonnées à 5 % des lits disponibles, comme le propose Patrick Pelloux.
c) Un exemple caractéristique : l'effondrement du nombre de maternités de niveau I destinées pourtant à accueillir une majorité de femmes et la fermeture de nombreux centres d'IVG
Le nombre des maternités est passé de 1 369 en 1975 à 554 en 2008 , alors même que le nombre de naissances ré-augmentait, d'abord à la fin des années 70 puis surtout à partir de 1995 : environ 711 000 naissances en 1994 en métropole et autour de 800 000 naissances par an depuis 2006. Le nombre de lits d'obstétrique a pourtant été divisé par deux depuis les années 1970 .
Figure n° 2 : Evolution du nombre des naissances vivantes et des maternités de 1975 à 2011
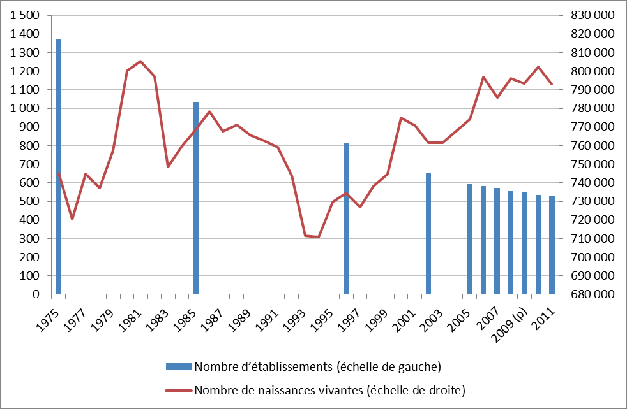
Source : Panorama des établissements de santé, édition 2013, Drees
Parallèlement à ce mouvement général de concentration, on assiste à une déformation de la typologie des maternités vers des structures plus « techniques » chargées en théorie d'accueillir des femmes dont la grossesse n'est pas strictement physiologique. Ainsi, entre 1996 et 2011, le nombre de maternités de niveau I 3 ( * ) est passé de 564 à 255 alors que le nombre de celles de niveau II et III progressait légèrement. En 2001, les maternités de niveau I représentaient environ la moitié du nombre de lits ; elles n'en représentent plus que 34 % en 2010 et ce sont celles de niveau II qui regroupent 45 % des lits. L'objectif des décrets « périnatalité » de 1998 qui créent ces trois types de maternité était d'orienter, grâce à un suivi prénatal précoce, les femmes enceintes vers les structures adaptées en fonction de leur risque : cet objectif n'est clairement pas réalisé à partir du moment où un tiers des accouchements seulement a lieu dans les maternités destinées à accueillir une grande majorité des femmes.
|
Figure n°
3
: Evolution de
l'offre de soins en maternités
|
||||||
|
Nombre
|
Répartition du nombre de lits |
Répartition du nombre d'accouchements |
||||
|
2001 |
2010 |
2001 |
2010 |
2001 |
2010 |
|
|
Type I |
415 |
263 |
48 % |
34 % |
42 % |
28 % |
|
Type II |
208 |
212 |
36 % |
45 % |
40 % |
48 % |
|
Type III |
56 |
60 |
16 % |
21 % |
18 % |
24 % |
|
Total |
679 |
535 |
19 025 lits |
16 986 lits |
751 186 |
789 508 |
|
Source : Etudes et résultats, Drees, n° 814, octobre 2012 |
||||||
On constate en outre une certaine « pression » sur les maternités de niveau III : elles réalisent 24 % des accouchements en 2010, tout en ne représentant que 21 % des lits et 11 % des structures, et alors même qu'elles devraient accueillir principalement des grossesses difficiles susceptibles de nécessiter un accueil en néonatologie et/ou en réanimation néonatale.
Cette pression se ressent aussi en termes de qualité de l'accueil : si seule une petite minorité de maternités déclarent avoir souvent des difficultés pour accueillir des femmes par manque de place, un quart des maternités de niveau III sont dans ce cas contre 2 % pour celles de niveau I et 5 % pour celles de niveau II.
Selon l'enquête périnatale 2010, les accouchements ont lieu plus souvent dans des services de très grande taille de type II ou III , ce qui est en partie le résultat des fermetures et des fusions de maternités. Ainsi, la proportion d'accouchements dans des maternités de moins de 1 000 accouchements est passée de 25,3 % en 2003 à 17,4 % en 2010, alors que la proportion d'accouchements dans celles de plus de 3 000 a crû de 8,0 % à 18,8 %. Les auteurs de l'enquête indiquent d'ailleurs : « Il va falloir s'interroger sur l'impact éventuel de la concentration des naissances dans des maternités de grande taille sur la prise en charge les femmes au moment de l'accouchement, par exemple sur la fréquence des césariennes ou des déclenchements ».
Au lieu d'expérimenter des maisons de naissance au statut juridique flou, pratiquant les dépassements d'honoraires tout en bénéficiant de subventions publiques, il est impératif de préserver et d'encourager les maternités de niveau I.
Figure n° 4 : Répartition des maternités selon leur nombre annuel d'accouchements en 1996, 2005 et 2011
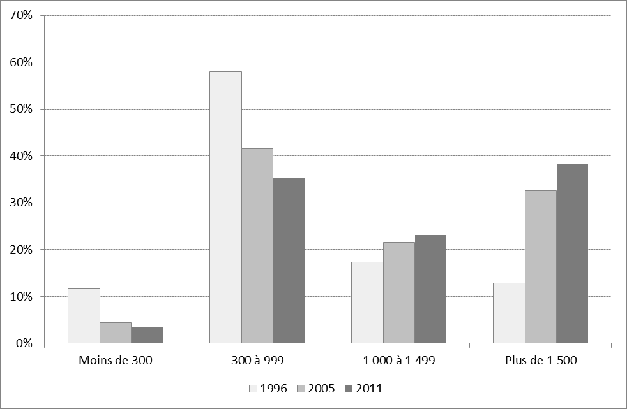
Source : Panorama des établissements de santé, édition 2013, Drees
La concentration des maternités a été réalisée, sous couvert de sécurité, pour des raisons largement financières. L'une des modalités les plus puissantes a été de mettre en place des seuils minimaux d'activité en-deçà desquels la sécurité des femmes et des bébés ne serait pas assurée. Or, de nombreuses études montrent que ces seuils sont difficiles à définir en pratique. Une étude mentionnée dans le rapport de l'Igas l'indique clairement : « l'idée largement répandue selon laquelle plus on soigne de malades et meilleurs sont les résultats se heurte à plusieurs démentis ». Ainsi, le volume minimal d'activité requis s'applique-t-il au service dans son ensemble ou aux professionnels eux-mêmes ? Le volume d'activité doit-il être comptabilisé intervention par intervention, par domaine pathologique ou par discipline ? L'expérience antérieure des professionnels est-elle prise en compte (une personne qui a déjà accompli mille fois la même intervention a des chances d'être meilleure qu'une personne qui démarre cette activité, même si les deux personnes réalisent le même nombre d'actes dans l'année) ? On constate d'ailleurs que l'activité individuelle des praticiens n'est pas nécessairement plus grande dans un établissement important.
L'argument de la dégradation de la qualité des soins doit donc être employé à bon escient, non de manière arbitraire en regardant uniquement l'activité, une année donnée, de tel ou tel service.
Enfin, il est très préoccupant de constater que les fermetures de maternités de niveau I sont allées de pair avec celles des centres d'IVG, entraînant de graves conséquences sur le choix des femmes quant à leur grossesse.
d) Des décisions arbitraires
Les auditions menées par votre rapporteure ont révélé que le mouvement de restructuration des hôpitaux s'inscrivait certainement dans une idéologie générale de la « concurrence » (cf. ci-dessous) mais était effectivement mené par la technostructure qui souhaite ainsi répondre, par des solutions de court terme, à l'injonction budgétaire.
Or, on l'a vu avec les maternités, les fusions ou regroupements n'ont que rarement un impact financier positif, tant à court qu'à long terme. Elles tendent à accueillir des femmes et des bébés dans des structures plus techniques, donc plus coûteuses, alors même que la plupart des grossesses et accouchements ne nécessitent aucunement un tel déploiement de moyens. L'ensemble des acteurs, y compris le collège des gynécologues-obstétriciens, partage aujourd'hui ce constat qui milite clairement pour un réinvestissement dans les maternités de niveau I.
Par ailleurs, les décisions de restructuration sont souvent prises par les ARS avec validation du ministère de tutelle, sans concertation avec les personnels, les usagers, les syndicats et les élus, ni prise en compte réelle des besoins de santé de la population. De nombreux exemples éclairent cette situation totalement contraire à la démocratie. Aux Lilas, l'ARS avait dans un premier temps accepté le projet de reconstruction de la maternité avant de changer d'avis et d'opposer des projets hâtifs, totalement éloignés des réalités de terrain, du savoir-faire des personnels et des attentes des femmes et des couples. Il en a été de même à l'Hôtel-Dieu à Paris où le projet de fermeture des urgences, déjà très largement finalisé et engagé, n'a été présenté aux acteurs concernés (personnels, syndicats, élus ou population) que très peu de temps avant sa date effective de mise en oeuvre.
Au total, ces décisions ne peuvent que déstabiliser les personnels, alors même que la notion d'équipe est absolument essentielle au fonctionnement normal d'un hôpital.
e) La question essentielle en France de la proximité, indissociable de celle de l'accès aux soins
La France est plus vaste que ses voisins et présente des particularités géographiques avec des territoires enclavés ou isolés, que ce soient des îles ou des régions montagneuses. Il est donc nécessaire de réfléchir en termes de densité et dispersion de population pour l'ensemble des politiques publiques.
Par exemple, 31 % des femmes âgées de 15 à 49 ans se situent à plus de 45 minutes par la route d'une maternité en Corse, 11 % dans le Limousin, 8 % en Franche-Comté ou 7 % en Poitou-Charentes. Globalement, les temps d'accès à l'hôpital connaissent des disparités importantes entre les territoires. Ainsi, dans trois départements (Alpes de Haute Provence, Gers et Lozère), le temps de trajet médian pour l'hospitalisation dépasse 40 minutes, ce qui signifie concrètement que plus de la moitié des personnes mettent plus de 40 minutes pour être hospitalisées ! Parler globalement de temps d'accès à l'hôpital n'est donc pas pertinent. Et les calculs de la Dress, pour intéressants qu'ils soient, souffrent d'un biais méthodologique majeur puisque les patients hospitalisés dans leur commune de résidence se voient affecter un temps de trajet nul, ce qui bien évidemment fait baisser les moyennes à un niveau qui n'a aucun rapport avec la réalité...
Les nombreux travaux d'Emmanuel Vigneron, géographe de la santé, se placent d'un point de vue plus qualitatif et sont alarmants. Celui-ci indique par exemple dans une étude réalisée pour la fédération nationale des villes moyennes : « Si la tendance à la concentration se poursuivait au rythme des vingt dernières années , on peut imaginer que dans vingt ou trente ans, il n'y ait plus de chirurgie que dans les villes les plus importantes, en gros la centaine de villes-centres de plus de 50 000 habitants. Même si l'on maintenait au moins un hôpital complet par département, y compris dans des villes de moins de 50 000 habitants, l'offre chirurgicale serait concentrée dans moins de 175 villes. Ainsi, les Français seraient désormais situés en moyenne à 29 minutes tandis que 12,3 millions d'entre eux, en maintenant la répartition géographique d'aujourd'hui, seraient à plus de 45 minutes d'un tel service . A terme, si la concentration se poursuivait dans les seules plus grandes villes-centres de plus de 80 000 habitants, soit une soixantaine seulement, comme certains tenants d'une concentration encore accrue le souhaitent, la distance moyenne serait de 52 minutes et plus de la moitié des Français seraient à plus de 45 minutes d'un service de chirurgie. 13 % d'entre eux habiteraient même à plus d'une heure et demie de trajet ».
Au cours des trente dernières années, de profondes mutations territoriales se sont produites, notamment la métropolisation et la littoralisation du peuplement. Selon Emmanuel Vigneron, « une France assez peu mais continûment peuplée a fait place à une France beaucoup plus peuplée mais très inégalement selon les territoires. Il en résulte qu'aujourd'hui, les besoins d'ici ne sont pas les besoins de là-bas parce qu'ici et là ne vivent plus les mêmes gens. La notion de besoin standard est une conception héritée du « jardin à la française » colbertiste. La répartition régulière de la population ne la rendait pas infondée. Elle permettait la résolution d'une équation linéaire simple qui permettait de satisfaire les besoins dans le cadre de la planification centralisée. Elle n'a plus de sens. Hier, l'équation semblait de la forme y=ax, nombre de lits ou d'équipements nécessaires = taux cible multiplié par population de la zone. Aujourd'hui, il faut désormais intégrer plus de paramètres. » Les besoins de santé découlent ainsi de caractéristiques démographiques, sociales, économiques, environnementales ou géographiques, qui ne sont plus identiques sur le territoire.
2. La tarification à l'activité, fondamentalement contraire à la notion de service public, participe à un sous-financement chronique
La dette des hôpitaux est passée de 12 milliards d'euros en 2005 à 28 milliards en 2012 ; elle a donc plus que doublé en sept ans. Bien sûr, cet endettement correspond d'abord à un effort important d'investissement mais il révèle surtout un autofinancement insuffisant et donc un sous-financement chronique de l'activité elle-même .
Chaque année, au moment de l'examen du projet de loi de financement de la sécurité sociale, les fédérations hospitalières soulignent le décalage marqué entre l'Ondam et l'évolution naturelle des charges alors même que cette évolution prend sa source dans des éléments peu maîtrisables (indices de la fonction publique, coûts des achats ou de l'énergie etc.).
S'il était certainement nécessaire de faire évoluer le système de dotation globale pour mieux prendre en compte l'activité, l' application hâtive de la T2A à 100 % sur l'ensemble du champ MCO (médecine, chirurgie, obstétrique) produit des conséquences que nous mesurons aujourd'hui et qui sont dramatiques.
En effet, au-delà de cette précipitation, la T2A est foncièrement inadaptée au financement du service public : elle entraîne une course à la production, une inflation des actes pratiqués, une augmentation difficilement mesurable mais conséquente des actes non pertinents. Beaucoup d'études, y compris le rapport de la Mecss du Sénat de juillet 2012 4 ( * ) , ont mis en avant les conséquences négatives, au minimum les fortes interrogations, que la T2A suscite , en termes de pertinence des actes, de découpages des séjours et de réadmission des patients, de concurrence entre établissements, de marchandisation de la santé etc... Des études ont également montré l'importance des longs séjours dans certaines zones peu denses ou isolées du fait de la difficulté de renvoyer les gens chez eux sans accompagnement.
Or, la mécanique même du système est faussée : le calcul de « tarifs » à partir de coûts nationaux moyens est totalement inapproprié et crée des inégalités considérables entre les territoires et pour la population .
En fait, la T2A récompense le volume d'actes pratiqués et les établissements qui sont situés dans des zones dynamiques et qui n'ont donc pas besoin de cela... En revanche, elle n'intègre aucun critère lié à la qualité de la prise en charge, aux besoins de santé sur le territoire ou à l'accès aux soins. C'est d'ailleurs ce qu'indique de manière mesurée une étude récente : « le risque demeure cependant qu'en créant une pression directe sur les établissements de santé pour réduire le coût des séjours hospitaliers sans pour autant contrôler les résultats des soins, leur qualité soit affectée » 5 ( * ) .
Par ailleurs, fait relativement méconnu, on constate qu' en France, la durée moyenne de séjour hospitalier est particulièrement basse par rapport à la plupart des pays développés 6 ( * ) : elle s'élève à 5,7 jours en moyenne contre 6,1 aux Pays-Bas, 7 en Espagne, 7,7 au Royaume-Uni et même 9,8 en Allemagne. Or, on dit fréquemment que la chirurgie ambulatoire est moins développée en France qu'ailleurs. De ce fait, une durée de séjour si inférieure (- 42 % par rapport à l'Allemagne) ne peut provenir que de la pression financière de la T2A qui pousse les gestionnaires d'établissement à renvoyer les patients chez eux au plus vite...
Au final, sous couvert d'une réforme technique et aux apparences gestionnaires et « raisonnables », on trouve des choix politiques dont on n'a certainement pas suffisamment mesuré les conséquences structurelles.
3. L'hôpital n'est pas une entreprise comme une autre
Nos rapporteurs de la Mecss l'avaient bien noté : les expressions de « part de marché », de « taux de fuite », de « prestations de services » ou relevant plus du marketing que de la santé (par exemple, la multiplication des « indicateurs »...) ont essaimé... Ces multiples termes révèlent l'extension à la santé, et en particulier à l'hôpital, de notions purement économiques qui devraient leur être étrangers.
Dans son dernier ouvrage, Didier Tabuteau indique que « les vertus de la concurrence ne permettent pas de réguler les activités d'intérêt général, qui doivent bénéficier à l'ensemble de la population dans les conditions fixées par les autorités politiques ». Pour lui, les nouveaux modes de management de l'hôpital ont « donné une assise technocratique et d'apparence « scientifique » aux projets de réduction du champ des services publics » et ont « concrétisé les velléités néo-libérales de contraction des interventions publiques ».
Didier Tabuteau rappelle également les étapes de la profonde remise en cause de l'organisation du système hospitalier français, à l'oeuvre depuis 2002 : développement d'une approche indifférenciée des hôpitaux et des cliniques privées dans la doctrine administrative ; renoncement au service public, sous couvert du droit de la concurrence ; T2A ; convergence tarifaire ; développement des partenariats public-privé (PPP) qui confient à un acteur privé la responsabilité de financer et de gérer un équipement du service public (mode de gestion hybride très justement critiqué, y compris par la Cour des comptes) ; concept d'hôpital-entreprise (« production de soins »...) ; reprise du terme du code de commerce pour remplacer le conseil d'administration par un conseil de surveillance ; renforcement des prérogatives du directeur au détriment de la communauté hospitalière et des élus... Le Président de la République n'avait-il pas parlé à l'époque de la loi HPST de doter l'hôpital d'un « véritable patron », le terme de patron étant symptomatique.
L'idéologie de la concurrence est allée de pair avec le mirage de la « contractualisation » : le ministre signe un contrat pluriannuel d'objectifs et de moyens avec les directeurs généraux d'ARS qui en signent eux-mêmes avec les établissements de santé... Comment un établissement peut-il véritablement peser dans la négociation d'un supposé contrat (censé rassembler deux parties égales) lorsque l'ARS possède autant de moyens de pression sur les directeurs...
* 1 « Fusions et regroupements hospitaliers : quel bilan pour les quinze dernières années ? », rapport établi par le docteur Françoise Lalande, Claire Scotton et Pierre-Yves Bocquet et Jean-Louis Bonnet, membres de l'Inspection générale des affaires sociales, mars 2012.
* 2 « Panorama des établissements de santé », édition 2013 publiée le 8 janvier 2014.
* 3 Les maternités de niveau I disposent uniquement d'unités d'obstétrique. Celles de niveau II d'unités d'obstétrique et de néonatologie. Celles de niveau III d'unités d'obstétrique, de néonatologie et de réanimation néonatale.
* 4 « Refonder la tarification hospitalière au service du patient », rapport d'information de MM. Jacky Le Menn et Alain Milon, fait au nom de la mission d'évaluation et de contrôle de la sécurité sociale et de la commission des affaires sociales, n° 703 (2011-2012), 25 juillet 2012.
* 5 « Qualité des soins et T2A : pour le meilleur ou pour le pire ? », document de travail réalisé par Zeynep Or et Unto Häkkinen pour l'Institut de recherche et documentation en économie de la santé (Irdes), décembre 2012.
* 6 Source : Eco-santé OCDE 2010.







