Rapport d'information n° 358 (2002-2003) de M. Alain VASSELLE , fait au nom de la commission des affaires sociales, déposé le 18 juin 2003
Disponible au format Acrobat (500 Koctets)
-
AVANT-PROPOS
-
CHAPITRE PREMIER
-
ASSURANCE MALADIE : UNE RÉFLEXION DANS L'URGENCE
-
CHAPITRE II
-
RAPPORT RUELLAN : UN STATU QUO PARTAGÉ
-
CHAPITRE III
-
RAPPORT COULOMB : LA POURSUITE DE L'IDÉAL
-
CHAPITRE IV
-
RAPPORT CHADELAT : UNE CONSTRUCTION PERSONNELLE
-
CONCLUSION
-
TRAVAUX DE LA COMMISSION
-
ANNEXE
-
COMPTE RENDU INTÉGRAL DES AUDITIONS PUBLIQUES
-
Audition de M. Jean-Marie SPAETH,
président du conseil d'administration
de la Caisse nationale d'assurance maladie des travailleurs salariés (CNAMTS)
(7 mai 2003)
-
Audition de M. Jean-François
CHADELAT
Auteur du rapport sur
« La répartition des interventions entre les assurances maladies obligatoires et complémentaires en matière de dépenses de santé »,
présenté au nom du groupe de travail constitué au sein de la Commission des comptes de la sécurité sociale
(7 mai 2003)
-
Audition de M. Alain COULOMB,
Auteur du rapport sur « La médicalisation de l'ONDAM »
présenté au nom du groupe de travail constitué au sein de
la Commission des comptes de la sécurité sociale
(7 mai 2003)
-
Mme Rolande RUELLAN,
Auteur du rapport sur « les relations entre l'Etat et l'assurance maladie »
présenté au nom du groupe de travail
constitué au sein de la Commission des comptes de la Sécurité sociale
(13 mai 2003)
-
M. André
RENAUDIN,
Délégué général de la Fédération française
des sociétés d'assurance (FFSA)
(13 mai 2003)
-
Table ronde
Docteur Dinorino CABRERA,
Président du syndicat des médecins libéraux (SML)
Docteur Jean-Gabriel BRUN,
Vice-président d'Alliance
Docteur Michel CHASSANG,
Président de la Confédération des syndicats des médecins de France (CSMF)
Docteur Jean-Claude REGI,
Président de la Fédération des médecins de France (FMF)
(14 mai 2003)
-
Audition de M. Jacques
VLEMINCKX
Secrétaire général du Centre national des professions de santé (CNPS)
(14 mai 2003)
-
Audition de M. Etienne CANIARD
Administrateur de la Fédération nationale de la Mutualité française (FNMF),
chargé de la santé et de la sécurité sociale
(14 mai 2003)
-
Audition de M. Jean-Marie SPAETH,
président du conseil d'administration
N° 358
SÉNAT
SESSION ORDINAIRE DE 2002-2003
Annexe au procès-verbal de la séance du 18 juin 2003
RAPPORT D'INFORMATION
FAIT
au nom de la commission des Affaires sociales (1) sur les perspectives de l' assurance maladie ,
Par M. Alain VASSELLE,
Sénateur.
(1) Cette commission est composée de : M. Nicolas About, président ; MM. Alain Gournac, Louis Souvet, Gilbert Chabroux, Jean-Louis Lorrain, Roland Muzeau, Georges Mouly, vice-présidents ; M. Paul Blanc, Mmes Annick Bocandé, Claire-Lise Campion, M. Jean-Marc Juilhard, secrétaires ; MM. Henri d'Attilio, Gilbert Barbier, Joël Billard, Mme Brigitte Bout, MM. Jean-Pierre Cantegrit, Bernard Cazeau, Jean Chérioux, Mme Michelle Demessine, M. Gérard Dériot, Mme Sylvie Desmarescaux, MM. Claude Domeizel, Michel Esneu, Jean-Claude Étienne, Guy Fischer, Jean-Pierre Fourcade, Serge Franchis, André Geoffroy, Francis Giraud, Jean-Pierre Godefroy, Mme Françoise Henneron, MM. Yves Krattinger, Philippe Labeyrie, Roger Lagorsse, André Lardeux, Dominique Larifla, Dominique Leclerc, Marcel Lesbros, Mmes Valérie Létard, Nelly Olin, Anne-Marie Payet, M. André Pourny, Mme Gisèle Printz, MM. Henri de Raincourt, Gérard Roujas, Mmes Janine Rozier, Michèle San Vicente, MM. Bernard Seillier, André Vantomme, Alain Vasselle, Paul Vergès, André Vézinhet.
|
Sécurité sociale. |
AVANT-PROPOS
Réforme de la sécurité sociale, gouvernance de l'assurance maladie, clarification des flux financiers entre le budget et les finances sociales, définition d'une véritable politique de santé publique, un nombre considérable de chantiers ont été ouverts ou annoncés à l'occasion de l'examen du projet de loi de financement de la sécurité sociale à l'automne dernier.
Depuis lors, les trois groupes de travail constitués au sein de la commission des comptes de la sécurité sociale ont remis leur rapport à M. Jean-François Mattei, ministre de la santé, de la famille et de la sécurité sociale : sur la clarification des relations entre l'Etat et l'assurance maladie (rapport de Mme Rolande Ruellan) , sur la « médicalisation » de l'Objectif national des dépenses d'assurance maladie - ONDAM (rapport de M. Alain Coulomb) et sur la répartition des interventions entre les assurances maladie obligatoires et complémentaires en matière de dépenses de santé (rapport de M. Jean-François Chadelat) .
Le projet de loi sur la santé publique a été déposé à l'Assemblée nationale le 21 mai 2003. Le groupe de travail sur la clarification des relations financières entre l'Etat et la sécurité sociale où siègent les présidents, rapporteurs généraux et rapporteurs sur les équilibres financiers des commissions des Finances et des Affaires sociales des deux assemblées devrait achever ses travaux en juillet.
Ce foisonnement de réflexions et de propositions sur ces questions décisives pour l'avenir de notre protection sociale s'inscrit, de surcroît, dans un contexte plus que préoccupant : l'extrême fragilité des comptes de l'assurance maladie, que votre commission avait soulignée en octobre 2001, se confirme, et au-delà, comme en témoignent les dernières prévisions de la commission des comptes de la sécurité sociale.
C'est à un défi d'une ampleur financière comparable à celle des retraites qu'est désormais confronté l'ensemble des acteurs de notre système de santé et d'assurance maladie.
C'est un défi de surcroît aux échéances financières plus immédiates et dont l'équation est, à bien des égards, plus complexe à résoudre tant les variables sont nombreuses, ont trait au comportement tant des professionnels que des assurés et touchent le bien le plus précieux : la santé.
Le présent rapport s'inscrit dans les perspectives ouvertes par le ministre, marquées par un ensemble de rendez-vous législatifs proches : loi sur la santé publique, loi de financement de la sécurité sociale pour 2004, loi sur la gouvernance.
Il ne comporte pas - chacun s'en sera douté - un plan pour l'assurance maladie.
En revanche, s'appuyant sur les auditions très riches auxquelles votre commission a procédé les 7, 13 et 14 mai dernier 1 ( * ) , il s'efforce de présenter un état aujourd'hui des perspectives de l'assurance maladie.
Il se veut, ce faisant, un élément de la nécessaire pédagogie qui devra entourer toute évolution de notre système d'assurance maladie.
Devant votre commission, M. Jean-François Chadelat observait avec justesse qu'autant près de 15 ans de pédagogie avait précédé la réforme des retraites - avec les limites de l'exercice que l'on constate aujourd'hui - autant nous en étions « aux premiers balbutiements pour l'assurance maladie ».
CHAPITRE
PREMIER
-
ASSURANCE MALADIE : UNE
RÉFLEXION DANS L'URGENCE
« Texte de transition », la loi de financement de la sécurité sociale pour 2003 s'est accompagné de l'ouverture d'un vaste chantier de réflexion sur l'avenir de notre système de santé et d'assurance maladie.
Cette réflexion de fond intervient toutefois dans un contexte d'urgence absolue tant la fragilité financière de l'assurance maladie se trouve confirmée, et au-delà, par les dernières prévisions de la Commission des comptes de la sécurité sociale.
A. UN PASSIF INQUIÉTANT
« Je savais que ce serait difficile mais la situation est plus détériorée encore que je ne l'imaginais ». Ainsi s'exprimait M. Jean-François Mattei, ministre de la santé, de la famille et des personnes handicapées en juillet dernier 2 ( * ) .
De fait, il y a quelques semaines, la Commission des comptes de la sécurité sociale 3 ( * ) faisait le constat d'un retour de la sécurité sociale à une situation de « profond déficit » et d'un déficit de l'assurance maladie « le plus élevé jamais enregistré » . Parallèlement, le souci manifesté par le ministre de « renouer le dialogue bloqué et (de) restaurer la confiance » 4 ( * ) n'a pas encore porté tous ses fruits.
1. La situation alarmante des comptes de l'assurance maladie
Tout au long de la précédente législature, votre commission s'est inquiétée de l'extrême fragilité des comptes sociaux et du déficit persistant de l'assurance maladie dans un contexte pourtant de croissance exceptionnellement élevée. Aujourd'hui, alors que le rythme de progression des recettes ralentit, la situation financière particulièrement dégradée de la sécurité sociale ne peut plus être masquée.
a) La confirmation d'une fragilité extrême
A l'automne 2001, votre commission s'étonnait que le Gouvernement ait pu se féliciter de la « robustesse du redressement des comptes sociaux » dont elle soulignait au contraire « la fragilité extrême ».
Ces comptes lui semblaient traduire un « bilan désastreux » au regard de la période de forte croissance enregistrée par notre pays.
Elle avait alors insisté sur la lourde ponction opérée sur les budgets sociaux pour financer la politique des trente-cinq heures qu'elle avait évaluée pour 2002 à 30 milliards de francs (4,6 milliards d'euros).
Elle avait qualifié de « stupéfiante » la ponction opérée sur les recettes de l'assurance maladie au titre des exercices 2001 et 2002 qu'elle avait estimée à 14 milliards de francs (2,13 milliards d'euros) alors même qu'allait peser sur elle le coût des trente-cinq heures dans les hôpitaux.
De façon générale, elle avait constaté les illusions d'un exercice consistant à agréger les différentes branches de la sécurité sociale pour se satisfaire d'un prétendu redressement alors que l'assurance maladie n'a jamais cessé, au cours de cette période, d'être lourdement déficitaire.
Elle concluait ainsi son analyse : « A l'issue d'une période de croissance économique exceptionnelle, la sécurité sociale se trouve dépourvue de toute réserve pour affronter une conjoncture difficile. Les marges dont elle a disposé, détournées pour financer la coûteuse politique des trente-cinq heures et « mangées » par une dérive subie des dépenses d'assurance maladie, n'ont pas été utilisées pour mettre en place les réformes indispensables à la pérennité de notre système de protection sociale. ».
Aujourd'hui, la Commission des comptes de la sécurité sociale 5 ( * ) constate que « la faiblesse des marges de manoeuvre constituée en période haute du cycle économique se traduit par un retour très rapide à un déficit de grande ampleur ».
Elle n'est, ce faisant, que cohérente avec l'avertissement qu'elle avait elle-même lancé en septembre 2001 6 ( * ) : « le régime général aborde la période plus difficile qui s'ouvre à présent sans avoir suffisamment rétabli sa situation financière ».
De fait, le régime général affiche pour 2003 un déficit global de 7,9 milliards d'euros.
Résultats du régime général
(en milliards d'euros)
|
1999 |
2000 |
2001 |
2002 |
2003 (p) |
|
|
Maladie |
- 0,7 |
- 1,6 |
- 2,1 |
- 6,1 |
- 9,7 |
|
Accidents du travail |
0,2 |
0,4 |
0,0 |
0,0 |
- 0,1 |
|
Vieillesse |
0,8 |
0,5 |
1,5 |
1,7 |
1,5 |
|
Famille |
0,2 |
1,5 |
1,7 |
1,0 |
0,4 |
|
TOTAL |
0,5 |
0,7 |
1,2 |
- 3,4 |
- 7,9 |
Source : Commission des comptes de la sécurité sociale - mai 2003
De même, le rapport de la Commission des comptes de la sécurité sociale souligne « une caractéristique remarquable des dernières années, qui s'accentue en 2002-2003 : la concentration de la totalité du déficit du régime général sur la branche assurance maladie ».
Cette dernière affiche un déficit prévisionnel pour 2003 de 9,7 milliards d'euros et un déficit cumulé 1999-2003 de plus de 20 milliards d'euros (132,5 milliards de francs).
b) Un effet de ciseaux prononcé
La Commission des comptes attribue naturellement la dégradation des comptes à un « effet de ciseaux très prononcé » et observe en 2002, comme en 2003, un différentiel de croissance entre les dépenses et les recettes de l'ordre de 2 points.
Ce différentiel entre des dépenses qui continuent globalement à croître rapidement et des recettes dont la progression ralentit sous l'effet du retournement conjoncturel, s'appliquant à des masses financières de l'ordre de 250 milliards d'euros, « conduit rapidement à des déficits importants qui se creusent d'année en année tant que le sens de l'écart n'a pas été inversé » 7 ( * ) .
La Commission des comptes note ainsi qu'« après deux années de croissance exceptionnelle (supérieure à 6 %) la masse salariale (sur laquelle deux tiers des recettes du régime général sont assises) connaît en 2002 une progression limitée estimée à 3,3 % », la prévision actuelle pour 2003 s'établissant à 2,7 %. Il en résulte une progression fortement ralentie des produits des cotisations et de la CSG.
Quant à la CSG sur les revenus du patrimoine et des placements, qui représente environ 10 % du produit total de la CSG, elle affiche en 2002 une diminution de 7 % par rapport à 2001 (- 500 millions d'euros) et devrait se maintenir à ce bas niveau en 2003. Cette évolution est naturellement due à la chute des cours boursiers ayant entraîné une forte diminution des plus-values.
Se trouvent ainsi soulignées les limites d'un financement de la protection sociale par la taxation des opérations financières.
Au total, la dégradation du solde du régime général en 2003 par rapport à la prévision associée à la loi de financement serait de 4 milliards d'euros, dont 3 milliards d'euros seraient imputables à des moins-values de recettes et 1 milliard d'euros dus à l'évolution des dépenses principalement du fait de l'assurance maladie.
Il reste que, comme le souligne la Commission des comptes, le déficit de l'assurance maladie représente aujourd'hui 9 % des recettes de la branche ou encore « plus de deux fois les honoraires remboursés aux généralistes et plus de 60 % des dépenses de médicaments pris en charge par la caisse ».
Il représente encore 1,1 point de CSG.
2. Des perspectives d'évolution potentiellement explosives
Au-delà des effets de la conjoncture, la Commission des comptes de la sécurité sociale insiste sur le déséquilibre structurel de l'assurance maladie qui, si on le projette dans l'avenir, aboutit à une situation extrêmement préoccupante.
a) Un déséquilibre structurel
Le rapport de la Commission des comptes de mai dernier souligne le déséquilibre structurel dans lequel s'engage le régime général. « Il y a dix ans la sécurité sociale était confrontée à une crise de recettes, aujourd'hui le problème porte sur les recettes dont la progression est affectée par le ralentissement de la conjoncture et sur les dépenses d'assurance maladie dont le rythme de croissance en volume est depuis 2001 plus élevé qu'il n'avait été depuis vingt ans ».
Et le rapport de poursuivre, « les dépenses d'assurance maladie ont augmenté de 7,2 % en 2002, après une accélération continue depuis 2000. En 2003, leur croissance serait encore de l'ordre de 6 %. Ces taux de croissance, les plus élevés depuis la mise en place de l'objectif en 1997 reflètent des tendances de fond très soutenues, auxquelles s'ajoutent les effets des mesures nouvelles qui touchent les soins de ville (revalorisations tarifaires) et les établissements (création d'emplois liés à la mise en place des trente-cinq heures et hausses salariales) ».
Evolution des dépenses réalisées dans le champ de l'ONDAM
|
2000 |
2001 |
2002 |
2003 |
|
|
Soins de ville |
6,7 % |
7,6 % |
7,9 % |
7,2 % |
|
Etablissements |
3,5 % |
4,0 % |
6,3 % |
5,7 % |
|
ONDAM |
4,7 % |
5,8 % |
7,2 % |
6,4 % |
Source : Commission des comptes de la sécurité sociale - mai 2003
(Encaissements-décaissements jusqu'en 2001, droits constatés à partir de 2002)
La situation de l'assurance maladie apparaît ainsi bien spécifique au sein de la protection sociale.
Le déficit du régime général lui est intégralement imputable alors que le ralentissement du rythme de progression des recettes frappe toutes les branches.
De fait, la Commission des comptes souligne la « déconnexion des rythmes de croissance des dépenses » entre la branche maladie et les trois autres branches du régime général.
Elle observe que l'évolution de la consommation de soins s'est installée depuis le milieu de 1997 sur un rythme rapide et note que la croissance de la dépense à la charge de l'assurance maladie est plus forte encore « du fait de l'amélioration structurelle du taux de remboursement des soins pris en charge » en raison de la forte augmentation du nombre des assurés exonérés du ticket modérateur et, plus généralement, d'une déformation générale de la consommation de soins au profit des soins les mieux pris en charge.
Ainsi, dans son point de conjoncture de mai 2003, la CNAMTS précise-t-elle « que la population du régime général atteinte d'une affection de longue durée (ALD) est estimée à 5,7 million, soit environ 12 % de la population du régime », que les croissances des effectifs en ALD s'accentuent au fil des ans et que « les dépenses qui leur sont consacrées représentent 40 % des dépenses de l'ensemble des malade » et génèrent une croissance des dépenses « beaucoup plus forte que celle des dépenses consacrées au autres malades : 12,8 % par an en moyenne contre 4,5 % ».
La prise en charge du vieillissement de la population et des personnes souffrant d'affection de longues durées semble bien un « enjeu majeur de notre système de santé et d'assurance maladie ». Elle risque de peser dans les scénarios d'évolution des comptes de la branche maladie.
b) Un statu quo impossible
Dans son avant-propos au rapport de la Commission des comptes de la sécurité sociale de mai dernier, le secrétaire général de la commission constate qu' « en quatre ans, de 1999 à 2003, les dépenses d'assurance maladie auront augmenté de 26 %, une progression qui, comparée à celle du PIB (environ 15,5 % sur la période) ne peut que se traduire par des besoins de financement considérables ».
Ce rapprochement fait apparaître qu'en moyenne sur les quatre dernières années, la progression des dépenses d'assurance maladie se situe 2,6 points au-dessus de la croissance de la richesse nationale.
Un calcul simple montre que si ce différentiel se maintient durablement à 2 points, les dépenses d'assurance maladie qui représentent aujourd'hui environ 8 % du PIB, atteindraient près de 11 % en 2020 et plus de 16 % en 2040.
Part des dépenses d'assurance maladie dans le
PIB à l'horizon 2040
(comparaison avec les
dépenses de retraite)
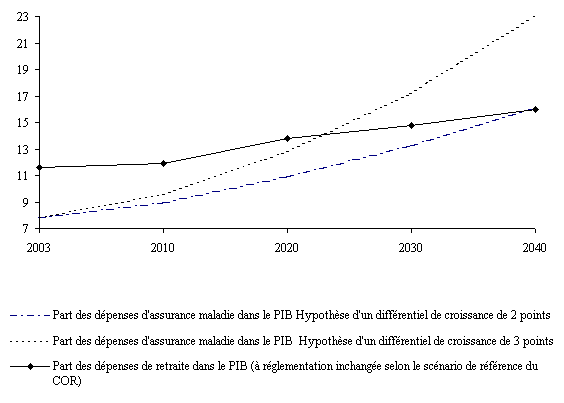
Source : commission des Affaires sociales du Sénat
Le même calcul, fondé sur un différentiel de 3 points, conduit à des dépenses d'assurance maladie s'élevant à près de 13 % du PIB en 2020 et plus de 23 % en 2040.
Ce qui veut dire encore, qu'en poursuivant au rythme actuel de progression des dépenses d'assurance maladie par rapport à la richesse nationale (+ 2,6 points), il faudra mobiliser entre 3 à 5 points de PIB en 2020 et entre 8 et 15 points à l'horizon 2040.
Ces ordres de grandeurs montrent que, si rien n'est fait, la question des besoins de financement de l'assurance maladie dans les trente à quarante années qui viennent est d'une ampleur bien supérieure à celle que pose l'avenir des retraites par répartition.
Or, rien aujourd'hui ne permet de considérer une telle évolution comme invraisemblable.
A l'issue d'une période de forte croissance des dépenses de santé, prédomine paradoxalement un sentiment de pénurie voire de paupérisation qui se traduit par exemple par des besoins importants de l'hôpital en personnel et en investissement.
Le vieillissement de la population, la progression de la richesse nationale elle-même ou les progrès dans le domaine médical, dont il ne serait pas tolérable qu'ils soient réservés à certains, seront des facteurs structurels de la progression des dépenses de santé.
Il reste que face à une telle perspective le statu quo est impossible.
Le président de la République rappelait ainsi récemment 8 ( * ) qu'il fallait protéger l'acquis fondamental que constitue notre système de santé « contre les dangers de l'immobilisme » .
B. LES CHANTIERS NÉCESSAIRES
A l'occasion des réunions de la commission des comptes de la sécurité sociale tenues en juillet et septembre 2002, M. Jean-François Mattei, ministre de la santé, de la famille et des personnes handicapées, a présenté les axes et les principes qui allaient guider son action.
Deux axes prioritaires ont ainsi été mis en avant : la situation des professionnels de santé « désenchantés et en proie à une crise matérielle et morale 9 ( * ) » et le nécessaire renouvellement de la gouvernance de notre système de sécurité sociale dont les « outils de la régulation ont perdu, les uns après les autres, une large partie de leur crédibilité 10 ( * ) ».
1. Le contexte nouveau
Développer un climat propice à la confiance et au dialogue avec l'ensemble des acteurs du système de santé, et plus particulièrement avec les professionnels vis-à-vis desquels le ministre jugeait indispensable de « solder le passé », a donc été une des toutes premières préoccupations du ministre.
Ce préalable était selon lui indispensable « afin de pouvoir enclencher une nouvelle dynamique ».
a) Le retour de la confiance
Erigé en symbole de ce retour à la confiance, l'accord du 5 juin 2002 avec les médecins généralistes a été salué par la majorité des syndicats médicaux comme un texte exemplaire tandis que la CNAMTS évoquait un accord historique.
La mesure phare de l'accord est la revalorisation au 1 er juillet 2002 du tarif de la consultation au cabinet du médecin qui est désormais fixée à 20 euros, contre 18,5 euros précédemment, tandis que le tarif de la visite est porté à 30 euros au 1 er octobre 2002, dont 10 euros de majoration de déplacement remboursables pour les visites médicalement justifiées.
Mais, en contrepartie de la revalorisation de l'acte de soins, les médecins s'engagent sur un double objectif : 12,5 % des médicaments prescrits doivent correspondre à des médicaments génériques. 25 % des prescriptions de médicaments doivent être rédigées en dénomination commune ou en génériques.
L'amélioration du service médical rendu figure également en bonne place parmi les dispositions de l'accord. Il inspire les dispositions portant réforme des indemnités de déplacements dont l'objectif est d'inciter les patients à se rendre au cabinet du médecin et de limiter ainsi les visites à domicile aux seules demandes médicalement justifiées. Enfin les généralistes s'engagent également à diminuer les prescriptions d'antibiotiques, cette partie de l'accord trouvant sa place dans un volet sanitaire plus vaste qui vise à limiter la consommation d'antibiotiques.
L'économie générale de l'accord traduit un esprit de responsabilité partagée et se fonde à la fois sur une amélioration des pratiques médicales et sur la recherche de marges de manoeuvre pour le financement. Elle reflète la volonté du ministre qui, le 30 mai 2002 11 ( * ) , déclarait : « l'un des enjeux de la négociation sera donc de demander des contreparties aux généralistes, par exemple, en prescrivant davantage de médicaments génériques, tout aussi efficaces mais moins chers. Il ne s'agit pas de dépenser plus, mais de dépenser mieux. »
De fait, ainsi que le note la CNAMTS, « un an plus tard, les données disponibles début juin 2003 permettent de dire que cet accord a entraîné de vrais changements dans les pratiques des médecins et les comportements des patients. Le nombre de visites a fortement régressé (- 22,5 %). Les prescriptions de génériques ont fortement augmenté depuis juin 2002 : en nombre de boîtes, les génériques sont passés de 8,2 % du marché des médicaments en mai 2002 à 11,3 % en avril 2003, soit une augmentation de + 38 % » 12 ( * ) .
Cette première conclusion est saluée par la commission des comptes de la sécurité sociale qui, dans son rapport de mai 2003, souligne les effets modérateurs de la baisse d'activité des généralistes sur l'évolution des dépenses de soins de ville et pointe durant la même période l'augmentation de la part des médicaments génériques sur le marché du médicament, due en partie à l'action des mêmes généralistes.
Elle donne un relief particulier aux déclarations de M. Jean-François Mattei devant la Commission des comptes de la sécurité sociale du 11 juillet 2002 lorsqu'il affirmait : « cet accord est autofinancé grâce aux engagements pris par les professionnels de modifier leurs pratiques et de prescrire des génériques. Ce point est essentiel si nous voulons réussir ensemble : chaque partie au contrat est responsable et doit apporter sa contribution à la sauvegarde de notre système solidaire de sécurité sociale et d'assurance maladie ».
b) Les limites du processus
La conclusion de l'accord du 5 juin 2002 était donc clairement conçue comme une première étape destinée à remettre les partenaires conventionnels autour de la table.
Les négociations conventionnelles ont donc repris dans le cadre fixé par la loi du 6 mars 2002.
|
1 -Un accord-cadre applicable à l'ensemble des professions de santé Cet accord cadre conclu pour une durée maximale de cinq ans à pour vocation de fixer des dispositions transversales communes à l'ensemble des professions et qui entrent dans le champ des conventions actuelles. Il peut déterminer les obligations respectives des caisses d'assurance maladie et des professionnels de santé exerçant, les mesures que les partenaires conventionnels juges appropriées pour garantir la qualité des soins dispensés, les conditions d'une meilleure coordination des soins, ou la promotion des actions de santé publique. Sont concernés les médecins, les chirurgiens-dentistes, les sages-femmes, les auxiliaires médicaux, les infirmiers, les masseurs-kinésithérapeutes, les directeurs de laboratoires privés d'analyses médicales et les entreprises de transports sanitaires. L'accord doit être conclu par la CNAMTS, une autre caisse et le centre national des professions de santé. Il ne s'applique à une profession concernée que lorsqu'au moins une organisation syndicale représentative de cette profession a marqué son, adhésion en le signant. 2 - Des conventions professionnelles Ces conventions dont la durée est fixée à cinq ans au plus, déterminent : - les tarifs des honoraires, rémunération et frais accessoires dus aux professionnels de santé par les assurés sociaux en dehors des cas de dépassement autorisés par la convention pour les médecins et les chirurgiens dentistes (ces tarifs des honoraires, rémunérations et frais accessoires sont fixés dans le cadre d'avenants à chaque convention); - les engagements des signataires, collectifs ou individuels, le cas échéant pluriannuels, portant sur l'évolution de l'activité des professions concernées. Ces engagements prennent la forme d'accords de bon usage de soins (L. 162-12-17 du code de la sécurité sociale) qui constituent dans ce cas une annexe de la convention médicale professionnelle ou de contrats de bonne pratique (L. 162-12-18 du code la sécurité sociale). 3 -Des contrats de santé publique Ces contrats de santé publique (L. 162-12-18 du code de la sécurité sociale) doivent avoir été déterminés dans le cadre conventionnel, avant que les professionnels de santé puissent adhérer individuellement. Ces contrats fixent les engagements des professionnels et ouvrent droit à une rémunération forfaitaire. |
Tout au long de l'année qui vient de s'écouler les professions de santé et la CNAM ont recherché des accords susceptibles de déterminer les obligations respectives des parties. La revalorisation des actes devait avoir pour contrepartie des engagements de bons usages de soins, fidèles en cela à la ligne tracée par le ministre de la santé dès sa prise de fonction.
Au final, la conclusion de ces négociations devait traduire la conviction réaffirmée le 7 avril par M. Jean-François Mattei « l'on ne réformera qu'avec les professionnels de santé 13 ( * ) ».
Pourtant au mois de mai 2003, la mise en place de la nouvelle architecture conventionnelle n'est pas complètement achevée.
L'appréciation de cette situation varie suivant les interlocuteurs. Le conseil d'administration de la CNAMTS se félicite dans une résolution du 29 avril 2003 d'être arrivé « au terme d'un processus de négociation qui lui a permis de conclure des accords conventionnels avec toutes les professions de santé, à la seule exception des médecins spécialistes ».
Le ministre, lors du débat sur l'assurance maladie organisé à l'Assemblée nationale le 13 mai dernier, « ( a pris) acte, en la regrettant, de la rupture du dialogue entre les caisses et les médecins spécialistes » alors qu'« un accord conventionnel était à portée de main » sur la base du document signé le 10 janvier 2003.
Cette rupture « concourt à attiser le désespoir des professionnels et la tension entre les caisses et les médecins spécialistes » poursuivait le ministre « je ne peux m'en satisfaire ». Cette « situation complique également, sans l'interdire, la prise des mesures nécessaires à l'optimisation des dépenses ambulatoires qui doivent permettre d'améliorer les conditions d'exercice des spécialistes tout en maîtrisant la croissance des volumes d'actes et de prescription ».
Le défaut de signature d'un seul accord pèse donc sur l'ensemble de l'architecture conventionnelle, à travers la fausse note qu'il fait entendre dans la politique de retour à la confiance prônée par le ministre, et à travers le difficultés qu'il provoque pour l'adoption de l'accord cadre interprofessionnel (ACIP).
Cet accord, qui a vocation à fixer des règles transversales communes à l'ensemble des professions dans leurs relations avec la CNAMTS, a vu son approbation par le Centre national des professions repoussé à plusieurs reprises de par la volonté de plusieurs syndicats de médecins qui estiment que l'adoption de l'ACIP ne peut intervenir qu'après la conclusion de l'ensemble des dispositifs conventionnels propres à chaque profession.
2. Une large réflexion préalable à la réforme
Pour mener à bien les réformes indispensables, M. Jean-François Mattei a choisi de prendre « le temps nécessaire de l'écoute et de la concertation » 14 ( * ) .
a) La multiplication des expertises
Cette volonté de prendre le temps de la réflexion et de l'analyse a trouvé sa traduction dans la commande, depuis l'automne 2002 d'un nombre impressionnant de rapports - on en dénombre plus de 30 - qui couvrent les grands secteurs de la santé publique, de l'hôpital, des professions de santé et de l'assurance maladie.
Rapports commandés par le ministre entre septembre 2002 et mai 2003
|
NOM |
OBJET |
|
MISSIONS EN COURS |
|
|
M. AURENGO |
Conséquences de Tchernobyl |
|
M. Christian BABUSIAUX |
Anonymisation des feuilles de soins |
|
M. Yvon BERLAND |
Coopérations entre médecins et entre médecins et professions paramédicales |
|
MM. BESSIS, DOMMERGUE |
Echographie foetale |
|
MM. BOIS, MELET, MASSONAUD |
Odontologie |
|
MM. Gérard BREART, Jean-Christophe ROZE et Francis PUECH |
Périnatalité |
|
M. Alain-Michel CERRETTI |
Critères de représentativité des associations de santé |
|
M. P. CLERY-MELIN |
Santé mentale + violence santé |
|
M. François EISINGER |
Oncogénétique |
|
M. GRISCELLI |
Recherche bio-médicale |
|
Mme de HENNEZEL |
Fin de vie |
|
M. O. JARDE |
Médecine légale |
|
M. MAGOUDI |
Amélioration de la prise en charge des adolescents en difficulté |
|
M. MATHONNAT |
Evaluation des actions internationales en matière de santé |
|
M. MATILLON |
Qualités des soins Evaluation des compétences |
|
M. Max MICOUD |
Politique vaccinale |
|
M. Philippe MOST |
Santé des jeunes d'âge scolaire |
|
M. Lucien NEUWIRTH |
Douleur - Comparaison internationale |
|
M. Didier RAOULT |
Bioterrorisme |
|
M. RICOUR |
Obésité de l'enfant
|
|
M. J.L. TERRA |
Suicide des détenus |
|
MISSIONS TERMINEES |
|
|
M. Christian BABUSIAUX |
Accès par les assureurs complémentaires aux données des feuilles de soins électroniques |
|
M. Yvon BERLAND |
Démographie médicale |
|
M. Alain BOUREZ |
Recours contre les tiers |
|
M. Alain CORDIER |
Enseignement de l'éthique |
|
M. Charles DESCOURS |
Permanence des soins |
|
M. DOMERGUE |
Chirurgie française en 2003 |
|
MM. DUCASSOU, JAECK, LECLERCQ |
Centre hospitalo-universitaire |
|
M. FIESCHI |
Dossier médical |
|
M. Dominique LAURENT |
Formation médicale continue des médecins libéraux |
|
MM. PERRIN, VALLANCIEN, DEBROSSE |
Organisation interne de l'hôpital |
|
M. Angel PIQUEMAL |
Evaluation de la réduction du temps de travail |
|
M. Charles DESCOURS |
Conditions d'installation des professionnels de santé libéraux |
|
M. GRALL, MONIER, BORONOF-LEMSI |
Médicament à l'hôpital |
Les rapports relatifs aux professions de santé, et notamment ceux relatifs à la démographie médicale et à la permanence des soins, ont déjà fait l'objet d'un premier train de mesures à l'occasion de l'adoption de la loi d'habilitation autorisant le Gouvernement à simplifier le droit et des textes réglementaires indispensables à l'application des mesures sont d'ores et déjà en préparation.
En outre, mention doit être faite du rapport remis par la commission d'orientation sur le cancer , présidée par M. Lucien Abenhaïm. Ses travaux ont débouché sur le plan de mobilisation nationale contre le cancer annoncé par le président de la République le 24 mars 2003. Ce plan se veut, de surcroît, « une action exemplaire qui pourra bénéficier à l'ensemble de l'organisation sanitaire et de la recherche médicale pour toutes les pathologies et tous les patients 15 ( * ) ».
b) Trois chantiers majeurs
Le ministre soulignait devant la Commission des comptes de la sécurité sociale, le 15 mai 2003 : « la réforme de l'assurance maladie constitue en réalité une série de réformes ».
Dès septembre 2002, toujours devant la Commission des comptes, il réaffirmait sa volonté de « poser sans tarder les fondations de la nouvelle gouvernance du système de santé et d'assurance maladie sur la base d'une clarification des rôles et des financements à partir d'un diagnostic partagé . »
Votre commission, par le passé, s'était interrogée sur la place de la Commission des comptes de la sécurité sociale dans le nouveau contexte institutionnel créé par les lois de financement. Ainsi, avait-elle estimé, à l'occasion de l'examen du projet de loi de financement pour 2000 que la Commission des comptes ne devait pas être le « faux nez » du Gouvernement et que son secrétaire général ne devait pas être un homme seul à qui l'on dicte, en septembre, les « anticipations » que le Gouvernement souhaite voir figurer dans les comptes « tendanciels » de la sécurité sociale.
Aussi, s'est-elle félicitée que, dès sa réunion du 11 juillet 2002, le ministre ait fait part de son ambition de faire évoluer le travail de la Commission des comptes et d'y instaurer un véritable dialogue.
Il avait alors évoqué la possibilité de constituer des groupes de travail au sein de la commission.
En septembre 2002, il concrétisait ce projet en annonçant la constitution de trois groupes de travail.
Le premier, animé par Mme Rolande Ruellan, conseiller maître à la Cour des comptes avait pour mission d'établir pour le 15 novembre 2002 « un état des lieux partagé des relations entre l'Etat et l'assurance maladie, de la nature des rôles des uns et des autres et des problèmes posés » 16 ( * ) .
Le second groupe de travail animé par M. Alain Coulomb, alors délégué général de la Fédération de l'hospitalisation privée, qui devait remettre ses conclusions au premier trimestre 2003, répondait à la volonté du ministre de « redonner de la crédibilité à l'ONDAM et, donc, de le « médicaliser » 17 ( * ) .
Le dernier animé par M. Jean-François Chadelat, inspecteur général des affaires sociales, correspondait à un aspect de « la gouvernance (qui) est aussi une redéfinition de la place de la solidarité nationale » et à une interrogation « sur les champs de compétences de l'assurance de base et de l'assurance complémentaire » .
Ce groupe se voyait fixer une « feuille de route » assez explicite puisque le ministre indiquait : « il va sans dire qu'un nouveau partage des rôles entre assurance maladie de base et assurance maladie complémentaire va de pair avec un élargissement de l'accès de tous nos concitoyens à la couverture complémentaire grâce à une aide qui a été évoquée par le président de la République et le Premier ministre » 18 ( * ) .
De fait, relevant d'une préoccupation commune « inventer une nouvelle gouvernance » , ces trois groupes ont eu pour mission de répondre à quelques unes des questions les plus déterminantes pour l'évolution de notre système de santé et d'assurance maladie s'agissant notamment :
- du rôle de l'Etat et en son sein de celui de la représentation nationale, à travers la fixation d'un ONDAM médicalisé et des voies et moyens d'assurer son respect ;
- de celui des partenaires sociaux qui, comme l'indiquait récemment le président de la République 19 ( * ) « faute d'un partage clair des rôles entre l'Etat et les caisses (...) n'ont pas réellement été mis en mesure d'assurer leur mission » entraînant par là-même une déstabilisation de la vie conventionnelle ;
- de l'assurance maladie complémentaire dont le président de la République 20 ( * ) a souhaité qu'elle soit désormais « mieux reconnue » et qu'elle devienne « un acteur à part entière d'une vie conventionnelle renouvelée et élargie par l'instauration d'un véritable partenariat avec l'assurance maladie » 21 ( * ) .
Ce sont ces trois rapports dont votre commission a souhaité analyser les conclusions et les implications à travers notamment un large programme d'auditions.
CHAPITRE II
-
RAPPORT RUELLAN : UN STATU QUO PARTAGÉ
Premier des trois rapports à avoir été remis au ministre, le rapport du « groupe sur la gouvernance de l'assurance maladie » 22 ( * ) , embrassait un sujet particulièrement vaste dans un temps record.
Ce groupe, animé par Mme Rolande Ruellan, conseiller maître à la Cour des comptes, avait pour mission d'établir « un état des lieux partagé des relations entre l'Etat et l'assurance maladie » et d'étudier « la nature des missions des différents acteurs de notre système de santé et d'assurance maladie » 23 ( * ) .
A. LES LIMITES DE L'EXERCICE
D'une tonalité peu conclusive, le rapport « sur les relations entre l'Etat et l'assurance maladie » reflète la mission que lui assignait le ministre, celle d'établir « un état des lieux » . Il reste que la possibilité évoquée par la lettre de mission « d'obtenir un certain consensus sur les maux dont souffre notre système » s'est vérifiée sur la base du plus petit dénominateur commun, celui d'une critique en règle du comportement de l'Etat.
1. Une ambition limitée
Le rapport remis le 8 décembre 2002 par Mme Rolande Ruellan est, à bien des égards, atypique.
Il se présente comme le compte rendu de trois séances de travail tenues les 29 octobre, 5 et 13 novembre 2002 dans la perspective d'un achèvement de la mission le 15 novembre 2002. Un délai supplémentaire lui ayant été octroyé, le groupe s'est réuni une quatrième fois, le 26 novembre 2002.
La brièveté des délais qui était impartie au groupe de travail, comme la nature même de sa mission d'établir un « état des lieux », expliquent probablement que le souci du rapport, sinon son « ambition », a été de « restituer fidèlement les positions énoncées par les membres du groupe » 24 ( * ) .
a) L'étape d'un processus
Car le rapport ne constitue, selon les termes mêmes de la lettre de mission, qu'une étape d'un processus. Le ministre souhaitait en effet « s'appuyer sur un tel état des lieux pour appeler l'ensemble des partenaires à présenter au Gouvernement ses propositions de réforme » .
C'est à partir des contributions des acteurs du système de santé et d'assurance maladie, au nombre de 36, que le Gouvernement entendait « mettre en débat les axes d'une nouvelle gouvernance de l'assurance maladie » .
Devant la commission des comptes de la sécurité sociale du 15 mai 2003, le ministre, exhortant les « retardataires » à répondre dans les plus brefs délais à cet « appel à contribution », annonçait son « intention de livrer à la réflexion et à l'examen des acteurs, dès le mois de juillet, donc avant la trêve du mois d'août, de grandes orientations arrêtées au vu des propositions reçues. Ouvertes à la concertation dès la rentrée de septembre, elles formeront la base d'un projet de loi sur la gouvernance qui sera déposé au Parlement avant le mois de décembre 2003 » 25 ( * ) .
b) Les aléas de la démarche
Au regard du contexte et de la méthode retenue, la « synthèse des réflexions du groupe » 26 ( * ) que constitue le rapport ne peut relater que la position « des membres du groupe qui se sont exprimés » 27 ( * ) .
Il semble à cet égard que les partenaires sociaux aient été parmi les intervenants les plus diserts.
A contrario , le rapport qualifie, au détour d'un paragraphe, MG-France de « seul syndicat de médecins actif dans le groupe » et note au demeurant la « totale superposition » des positions exprimées par ce syndicat et celles de la CNAMTS, s'agissant des relations conventionnelles.
Mme Rolande Ruellan confirmait devant votre commission que le groupe avait « pâti de l'absentéisme des professions de santé » 28 ( * ) , tout en considérant que des délais de travail extrêmement courts n'avaient pas permis à certains membres de se rendre disponibles.
En outre, si l'on comprend la difficulté que peut rencontrer l'« Administration » à s'exprimer es qualité, il reste que l'analyse des « relations entre l'Etat et l'assurance maladie » peut apparaître déséquilibrée en l'absence de toute intervention, ne serait-ce qu'historique, technique ou factuelle, de représentants de l'Etat, c'est-à-dire dans le silence de l'une des deux parties.
Devant votre commission, Mme Rolande Ruellan constatait
ainsi :
« L'Etat a participé à nos
réunions, mais est resté muet face aux attaques assez vives
formulées à son égard »
29
(
*
)
.
|
Composition du groupe de travail animé par Mme Rolande Ruellan (1) |
|
|
1 - Caisses nationales |
|
|
- CNAMTS |
M. SPAETH, président |
|
- CANAM |
M. QUEVILLON, président |
|
- CCMSA |
Mme GROS, présidente |
|
- CAT-MP |
M. BOGUET, président |
|
- CANSSM (Caisse nationale des mines) |
M. AUROUSSEAU, président |
|
M. ROLLET, directeur |
|
|
2 - Organisations patronales |
|
|
- MEDEF |
M. CARON |
|
Mme CHIFFOLEAU |
|
|
- CGPME |
M. TISSIE |
|
- UPA |
M. BELLET |
|
3 - Organisations syndicales |
|
|
- CFDT |
M. VEROLLER |
|
- CFE-CGC |
Mme MORGENSTERN |
|
Mme VIGNIER |
|
|
- CGT |
M. CHANU |
|
- CGT-FO |
M. LEBRUMENT |
|
- CFTC |
M. HOGUET |
|
4 - Professions de santé |
|
|
MG France |
M. COSTES, président |
|
Alliance |
M. BRUN |
|
M. ALEXANDRE |
|
|
CNPS |
M. MAGNIES |
|
5- Autres organisations |
|
|
FNMF |
Mme PIERONI-GARCIA |
|
6 - Personnalités qualifiées |
|
|
M. LEMOINE (LEEM) |
M. ANDRÉ |
|
M. BONGÉ |
|
|
M. ROUCHÉ (FFSA) |
M. ROUCHÉ |
|
M. CAPDEVILLE (FSPF, pharmaciens) |
M. CAPDEVILLE |
|
M. LEFORTIN |
|
|
7 - Administrations |
|
|
- Direction de la sécurité sociale |
M. LIBAULT |
|
Mme TAILLEUR |
|
|
- Direction du budget |
M. VALLEMAND |
|
(1) Il s'agit des membres ayant participé au moins à une des quatre réunions. |
|
Source : annexe du rapport sur les relations entre l'Etat et l'assurance maladie.
2. Le plus petit dénominateur commun
Il en résulte dès lors une « synthèse des réflexions » qui est moins un « état des lieux », a fortiori un « état des lieux partagé », qu'une critique de la situation actuelle qui « laisse entrevoir les pistes de solution souhaitées par les uns ou les autres ou du moins celles dont ils ne veulent pas » 30 ( * ) .
a) La critique de la situation actuelle : un état d'esprit plus qu'un état des lieux
Plus qu'un état des lieux, c'est donc un état des réflexions que présente le rapport qui, parfois, sous l'impulsion de l'animateur du groupe de travail prend la forme d'une maïeutique parfois problématique.
Le groupe a ainsi travaillé « à partir des termes figurant dans la lettre de mission soit : système de santé, assurance maladie, acteurs, missions... » ; il lui a été demandé « de dire ce qu'il entend par « étatiser » l'assurance maladie » ; le rapport constate encore que « le débat a été largement escamoté sur la définition des termes « assurance maladie » » , ce qui semble a priori fâcheux.
De fait, au terme d'une véritable analyse psychologique, le rapport constate que « les membres du groupe ne semblaient pas pouvoir imaginer des organismes dont le conseil ne serait pas essentiellement, sinon exclusivement, composé de partenaires sociaux car ils s'identifient aux caisses : quand on évoque les pouvoirs des caisses, ils entendent « pouvoirs des partenaires sociaux », d'où l'impossibilité de discuter de ce qu'il faut entendre par assurance maladie » .
Au total, le groupe se retrouve sur une critique sévère de la situation actuelle :
« Le groupe a majoritairement considéré qu'actuellement le système de soins n'est pas organisé et pas géré, car l'offre de soins n'est pas pensée en fonction des besoins, lesquels sont mal définis ».
« Enfin, pour résumer l'opinion générale (sur le panier de soins) , ce qui prévaut actuellement c'est le « laisser faire » car l'admission au remboursement et la réévaluation de ce qui est admis ne sont pas pilotées en fonction des finalités prédéfinies ».
Ces critiques s'adressent en réalité à l'Etat.
Votre rapporteur note avec satisfaction que le rapport, dans sa démarche de réflexion sur des « concepts » , s'attache à distinguer le Parlement, le Gouvernement et l'administration, cette dernière incarnant bien souvent « l'Etat » dans l'esprit des différents acteurs. Il considère, en effet, qu'à travers l'instrument nouveau que sont les lois de financement de la sécurité sociale, il appartient au Parlement, dans le cadre notamment de sa mission de suivi de ces lois et de ses prérogatives de contrôle, d'être, en quelque sorte, le garant du respect des « règles du jeu » .
b) L'assurance maladie « malade de l'Etat » : un diagnostic contesté
Ainsi « il est reproché à l'Etat à la fois de ne pas faire ce qui relève de sa responsabilité et d'interférer dans les compétences déléguées aux caisses par la loi. Ainsi, il manque de courage pour décider et arbitrer, mais il est trop interventionniste à l'égard des caisses, souvent pour les empêcher d'appliquer les textes. L'Etat, en charge de défendre l'intérêt général, est jugé trop sensible aux groupes de pression, lent à se déterminer et ses décisions ou absences de décisions sont mal explicitées. Il n'est pas un partenaire respectueux des règles du jeu ».
Cette charge ne semble pas, à votre rapporteur, dépourvue de fondement au regard de ses propres analyses sur les projets de loi de financement de la sécurité sociale examinés au cours de la précédente législature.
Il reste qu'elle ne saurait permettre aux autres « acteurs des systèmes de santé et d'assurance maladie » de faire l'économie de tout examen de leurs propres responsabilités.
Devant votre commission, Mme Rolande Ruellan observait ainsi : « la mise en cause de l'Etat tient du rituel (...) la plainte que les partenaires sociaux expriment de façon permanente vis à vis de l'Etat les dispense de traiter les questions de fond » 31 ( * ) .
De fait, cette analyse a été fortement contestée par le ministre.
Ainsi, le 11 mars 2003, à l'occasion des journées nationales de l'assurance maladie à Nice, déclarait-il ne pas pouvoir « accepter le constat du rapport établi par Mme Rolande Ruellan - son auteur n'est évidemment pas en cause - selon lequel notre système d'assurance maladie n'est malade que de l'Etat ».
Le 15 mai 2003, devant la commission des comptes de la sécurité sociale, il estimait encore que le groupe « a sous-estimé les dysfonctionnements actuels de notre système de gouvernance, notamment les difficultés intrinsèques de répartition des compétences entre l'Etat et les partenaires sociaux. Ces difficultés ne dépendent pas uniquement d'une pratique particulière de gestion par quelques gouvernements, mais bien d'un conflit d'objectifs liés à des légitimités différentes » .
B. UN DISCOURS RÔDÉ
Au-delà des imperfections de la démarche et d'un contexte peu propice, il y a bien quelques enseignements à tirer de ces échanges entre les acteurs de notre système de santé et d'assurance maladie, quelques vérités, toujours bonnes à rappeler, quelques points de convergence qui sont souvent davantage des refus que des avancées.
Ce dernier point explique probablement l'impression quelque peu désenchantée formulée par l'auteur du rapport devant votre commission : « les médecins s'appuient toujours sur les principes de 1927, c'est-à-dire sur ceux de la charte de la médecine libérale, tandis que les syndicats se situent en 1945 ». 32 ( * )
1. Quelques vérités peu contestables
Elles tiennent en trois points : la spécificité de l'assurance maladie, la prise en compte des objectifs de santé publique et la nécessaire clarification des responsabilités.
a) La spécificité de l'assurance maladie
Le rapport fait valoir que la branche maladie présente au moins trois particularités par rapport aux autres branches de la protection sociale :
« - ses interlocuteurs sont non seulement les assurés, mais aussi les prestataires de soin, véritables ordonnateurs des dépenses ;
« - la délégation des compétences accordées aux caisses va au-delà de la gestion des prestations puisqu'elle comporte la mise en oeuvre de dispositions législatives dans des instruments conventionnels négociés avec les professionnels de santé ;
« - enfin, conséquence de ce qui précède, la gestion des prestations inclut une gestion du risque plus complexe puisqu'orientée tant vers les assurés que vers les professions de santé et intégrant non seulement la régularité des actes, mais aussi le bon usage des fonds ».
Le rapport souligne encore que « les difficultés récurrentes de pilotage de la politique de santé et d'assurance maladie, partagé entre l'Etat, les caisses et les professionnels de santé sont (...) dues aux particularités de la branche : son lien étroit avec la politique de santé et la relation triangulaire et non plus bilatérale, qui doit s'établir entre les assurés, les prestataires de soin et l'assureur ».
Cette spécificité est indéniable et le Parlement la mesure en examinant les lois de financement de la sécurité sociale. Autant les objectifs de dépenses de la branche famille et de la branche vieillesse sont le produit d'un niveau de prestation réglementaire par une prévision de la population des bénéficiaires, autant la fixation de l'objectif de dépenses de la branche maladie devrait conduire à apprécier tout à la fois les moyens dont l'offre de soins a besoin pour fonctionner, l'impact financier des progrès techniques, l'évolution des pathologies, le comportement des professions de santé en termes de volume d'actes et de prescription, mais également celui des assurés.
Autant dire que le taux de progression de cet objectif a été jusqu'à présent fixé de façon parfaitement aléatoire et que le Parlement se contente de porter une appréciation subjective et globale sur son caractère « réaliste » ou « irréaliste » (voir ci-après chapitre IV).
Il reste que bon nombre des thèmes abordés par le groupe de travail ne sont pas sans écho dans les autres branches. Il en est ainsi de l'évolution des relations avec l'Etat au travers des conventions d'objectifs et de gestion.
Il en est de même de la question du statut juridique des caisses nationales, de la nomination de leur directeur général ou de la composition de leur conseil d'administration.
Il reste que la problématique de la nouvelle gouvernance se pose aujourd'hui essentiellement pour l'assurance maladie.
b) La prise en compte des objectifs de santé publique
Le rapport constate que « le groupe n'a pas contesté les liens nécessaires, inévitables qui existent entre la définition d'objectifs de santé et l'intervention des organismes d'assurance maladie ».
Il souligne que la préoccupation « de mieux articuler la mise en oeuvre (des) priorités de santé avec la prise en charge des dépenses par l'assurance maladie » a été consacrée par la création des lois de financement de la sécurité sociale qui, à travers le rapport annexé à l'article premier de ces lois, approuve les orientations de la politique de santé.
En analysant la teneur de ces rapports, votre commission avait toutefois déploré, tout au long de la précédente législature, le lien ténu qui existait entre les considérations générales que comportait ce rapport et le dispositif de la loi elle-même, tant dans les objectifs de dépenses retenus que dans les mesures normatives proposées.
Mais il n'est guère douteux que la réforme de 1996 a voulu que les lois de financement de la sécurité sociale ne soient pas uniquement des instruments comptables, mais affichent un « contenu en santé publique » .
Le rapport observe ainsi que l'assurance maladie n'est plus seulement « un système d'assurance redistribuant des sommes prélevées sur les revenus professionnels et uniquement préoccupé de maintenir son équilibre » , elle est devenue « l'instrument financier majeur de la mise en oeuvre de la politique de santé dans son volet sanitaire ».
Cette « ambition accrue » est partagée par la « majorité du groupe » qui considère ainsi que « l'assurance maladie doit garantir la prise en charge des soins préventifs, curatifs et palliatifs, les frontières (n'ayant) plus de sens et le budget de l'Etat (n'ayant) guère de crédits destinés à la prévention sanitaire ».
De fait, votre commission n'a trouvé par le passé qu'un faible écho à la CNAMTS lorsqu'elle s'est étonnée des transferts de dépenses réalisées, exercice après exercice, du budget de l'Etat vers l'assurance maladie, le plus emblématique étant une contribution substantielle au financement du plan de lutte contre le bio-terrorisme.
Il reste que cette « ambition accrue » , qui fait de l'assurance maladie l'instrument financier de la politique de santé, pose avec une acuité accrue la question de son « pilotage » .
c) La clarification nécessaire des responsabilités
Le rapport évoque la « classique revendication de clarification des responsabilités » , ou encore « la revendication de clarification de pouvoirs entre l'Etat et les caisses ou entre l'Etat et les partenaires sociaux » qui est « revenue tout au long des réunions » du groupe.
Selon le rapport, « les membres du groupe apparaissent demandeurs d'un Etat décideur qui fixe les règles du jeu et qui les respecte. Ils souhaitent une large délégation de compétences pour mettre en oeuvre les objectifs fixés par l'Etat ».
La CGPME se réfère, quant à elle, à « une vraie délégation de gestion » .
Le rapport constate également que cette fois « les partenaires sociaux s'entendent pour considérer que l'Etat doit être stratège, régulateur, arbitre et garant, mais pas gestionnaire ».
Votre commission elle-même a participé de cette demande récurrente de clarification à l'occasion de ces analyses sur les lois de financement de la sécurité sociale.
Mais, au-delà des grands principes, y compris la notion de partenariat a priori indispensable pour assurer la jonction qui s'est opérée entre l'assurance maladie et la santé, le rapport fait apparaître bien des nuances dont témoigne le relevé des assertions prudentes qui figurent en conclusion.
« (Les membres du groupe) ont admis que les compétences conservées par l'Etat et celles qu'il délègue aux caisses doivent, le plus souvent, s'exercer conjointement et qu'il ne peut donc pas y avoir des domaines strictement séparés. La complémentarité des acteurs a donc été largement affirmée au sein du groupe (partenaires sociaux, CNAMTS, MG France).
« Quel que soit le nombre de partenaires impliqués, il faut toujours déterminer celui qui décidera in fine, qui arbitrera. Si on ne peut pas délimiter des zones de pouvoir exclusif pour tel ou tel partenaire, il faut au moins prévoir ce qui se passe en cas de blocage de la négociation. Le droit de substitution de l'Etat est clairement admis en cas de carence des partenaires. Mais ce droit ne va pas jusqu'à permettre à l'Etat de modifier le contenu des accords.
« Par ailleurs, les partenaires sociaux et conventionnels ont admis, plus ou moins facilement, la difficulté croissante de séparer le pilotage des différents domaines - soins de ville, hôpital, médicament -, distinctions qui n'ont plus de sens à l'heure des réseaux de soins et du nécessaire décloisonnement des soins de ville et hospitaliers. Mais ils perçoivent également l'enjeu négatif pour eux de cette imbrication, d'où la revendication explicite de certains (la CFDT, la CGC) d'intégrer au sein de l'assurance maladie des compétences de politique de santé, relatives notamment à l'organisation des soins, au financement de l'hôpital et à la politique du médicament. »
2. Une propension au statu quo
L'ambition « accrue » de l'assurance maladie s'accompagne paradoxalement d'une « vision très centrée sur les principes originels du paritarisme » 33 ( * ) et d'une volonté de renforcer les caisses nationales.
a) L'affirmation forte du paritarisme
Il ressort nettement du rapport une identification des partenaires sociaux aux caisses nationales.
Ainsi parmi les points longuement abordés par le rapport figurent la composition des conseils d'administration et, plus largement, le statut juridique des caisses.
Si les partenaires sociaux apparaissent traditionnellement divisés sur le mode de désignation des administrateurs et principalement sur la question de leur élection, le rapport note que le groupe s'est « majoritairement prononcé pour un strict paritarisme excluant ainsi la participation aux conseils d'administration d'autres partenaires tels que la Mutualité (qui y siège actuellement) ou les associations d'usagers (qui n'y siègent pas aujourd'hui) ».
|
La caisse nationale de l'assurance maladie des travailleurs salariés est administrée par un conseil d'administration de trente-trois membres comprenant : 1° treize représentants des assurés sociaux désignés par les organisations syndicales de salariés interprofessionnelles représentatives au plan national ; 2° treize représentants des employeurs désignés par les organisations professionnelles nationales d'employeurs représentatives ; 3° trois représentants désignés par la Fédération nationale de la mutualité française ; 4° quatre personnes qualifiées dans les domaines d'activité des caisses d'assurance maladie et désignées par l'autorité compétente de l'Etat. Siègent également avec voix consultative : 1° une personne désignée par l'Union nationale des associations familiales ;
2° trois représentants du personnel,
élus dans des conditions fixées par décret.
|
Ainsi, « le groupe ne conçoit pas que les partenaires sociaux ne soient plus, en tant que tels, identifiés comme les responsables de l'assurance maladie et qu'ils soient seulement associés, avec d'autres partenaires, dans la prise de décisions ».
De même, le rapport montre que « les membres du groupe voient les caisses nationales plus à l'image des autres caisses (NB : CCMSA, CANAM) que comme des établissements publics de l'Etat » .
De fait, la différence essentielle entre les caisses nationales, établissements publics administratifs ou organismes privés, tient au mode de désignation du directeur général qui, dans les premiers est désigné par l'Etat dans les seconds par le conseil lui-même.
La CFDT fait ainsi observer notamment que, si les établissements publics font partie de l'Etat, celui-ci, à travers la convention d'objectif et de gestion « contracte avec lui-même » . Elle estime dès lors qu'une « vraie délégation de gestion (...) suppose une évolution du statut des caisses nationales qui ne peuvent plus être des établissements publics » .
Mais c'est, en définitive, « le groupe » qui considère en conclusion que « l'Etat ne peut déléguer des compétences, qu'à des caisses, établissements privés ».
Cette autonomie renforcée des caisses autour d'un statut qui les éloigne de la tutelle voire de l'autorité de l'Etat et d'une gestion paritaire sans interférence, semble ainsi être la position dominante du groupe de travail.
Cette position doit être toutefois appréciée au regard du débat sur la question du « tripartisme ».
Abordée à l'occasion du débat sur les menaces d'« étatisation » de l'assurance maladie et de la propension reprochée aux professions de santé à se tourner vers l'Etat lorsqu'elles ne sont pas satisfaites de leurs relations avec les caisses, cette question a permis au LEEM d'affirmer son attachement à des relations bilatérales avec l'Etat mais également au CNPS de rappeler que la majorité de ses membres souhaitait « mettre en place un vrai tripartisme » Etat-caisses-professions de santé.
b) Des questions écartées
La place du débat consacré aux conseils d'administration et au statut des caisses nationales a conduit le groupe, en dépit des sollicitations de sa présidente, à ne s'impliquer qu'avec réticence dans d'autres problématiques.
Il s'agit en premier lieu de la fonction consultative des caisses nationales. Les conseils d'administration ont, en effet, parmi leurs missions d'être consultés sur les textes concernant la compétence des caisses, que ce soit sur des projets de loi ou de décrets importants ou sur des mesures de portée limitée et technique.
Au regard de critiques formulées à l'égard des conditions dans lesquelles ces consultations s'opèrent, une question pouvait se poser : les conseils des caisses sont-ils le lieu optimal de concertation avec les pouvoirs publics ?
Ainsi le groupe a-t-il été interrogé sur l'opportunité de créer « une instance de consultation plus politique et plus officielle telle que l'ancien Conseil supérieur de la sécurité sociale ou l'actuelle Conférence de la famille » .
En définitive, « l'idée de formaliser davantage ces consultations sur la politique de santé et de l'assurance maladie n'a pas été jugée indispensable par les membres du groupe qui se sont exprimés » .
Il s'agit, en second lieu, de la question de la régionalisation de la politique de santé et d'assurance maladie.
Le rapport note ainsi qu'« une partie du groupe a manifesté de la réticence à débattre de la régionalisation, considérant que cela ne faisait pas partie (...) de la clarification des relations entre l'Etat et l'assurance maladie » .
Au titre de l'appréciation de la régionalisation actuelle, le groupe a brièvement considéré les agences régionales de l'hospitalisation comme « un instrument d'étatisation » mais a jugé très positivement les unions régionales des caisses d'assurance maladie ; il a considéré toutefois qu'il y avait « trop de structures et d'instances régionales ».
Mais, s'agissant des évolutions souhaitées, « le groupe (a rejeté) unanimement toute idée de régionalisation politique de la santé et de l'assurance maladie redoutant le risque de 26 politiques de santé et la disparition de l'assurance maladie » .
*
* *
Devant la commission des comptes de la sécurité sociale, le 15 mai dernier, M. Jean-François Mattei considérait que le groupe de travail « avait permis de bien expliciter les points de vue » .
Mais il y a un pas entre la maïeutique et l'« état des lieux partagés » qui ne pouvait être franchi en quatre séances de travail.
Le chantier de la gouvernance se poursuit donc dans le cadre plus classique des « 36 propositions » formulées par chacun des acteurs - celles traditionnelles qui préexistaient probablement aux travaux du groupe - dont la synthèse reste à entreprendre et la compatibilité à démontrer.
Le compte rendu des travaux du « groupe sur la gouvernance de l'assurance maladie » , éclairé et complété par l'intervention de Mme Rolande Ruellan devant votre commission, fait apparaître clairement l'ampleur du chemin à parcourir.
Lors de la présentation du projet de loi de financement de la sécurité sociale pour 2003, le ministre de la santé, de la famille et des personnes handicapées avait évoqué « le pari de la confiance et de la responsabilisation » .
De fait, à la lumière des crises qui ont ponctué la précédente législature, votre rapporteur ne peut faire grief aux partenaires sociaux qui se considèrent comme les « gestionnaires naturels » de l'assurance maladie et « les représentants légitimes de la société civile » 34 ( * ) , de faire preuve d'une forme de crispation ou de méfiance dans leurs relations avec l'Etat. Au demeurant, l'assurance maladie vit aujourd'hui sous un régime de paritarisme amputé.
Il appartient ainsi au Gouvernement de renouer durablement une relation de confiance avec les partenaires sociaux et plus généralement avec et entre les acteurs de notre système de santé et d'assurance maladie. Tel est bien le véritable enjeu de la nouvelle gouvernance de l'assurance maladie.
CHAPITRE III
-
RAPPORT COULOMB : LA POURSUITE DE L'IDÉAL
« Nous aider à bien cerner l'évolution des dépenses de santé en nous proposant une méthode de médicalisation de l'ONDAM » , tel était, selon le ministre 35 ( * ) , l'objectif confié au groupe animé par M. Alain Coulomb, actuel directeur général de l'Agence nationale d'accréditation et d'évaluation en santé (ANAES).
Ce groupe, dont les conclusions ont été jugées « particulièrement intéressantes » par le ministre 36 ( * ) , peut être considéré comme le « bon élève de la classe » au regard du relatif échec de l' « état des lieux partagé » confié au groupe de Mme Rolande Ruellan (cf. chapitre II ci-avant) ou de la construction très personnelle du rapport de M. Jean-François Chadelat à l'égard de laquelle les participants ont pris de solides distances (cf. chapitre III ci-après) .
Devant votre commission, M. Alain Coulomb se félicitait que le rapport n'ait « pas fait l'objet de prestations annexées à la demande d'une organisation » , qu'il constituait « un compromis » que tous les acteurs « ont approuvé de manière explicite ou implicite » . Il en soulignait en conséquence l' « intérêt politique » 37 ( * ) .
Conclusif et consensuel, tel se présente donc le rapport Coulomb.
A. UN PROJET « CLÉ EN MAIN »
A la lecture de la lettre adressée par le ministre à M. Alain Coulomb, la mission qui lui était confiée apparaît très générale : il s'agit de « travailler à la « médicalisation » de l'Objectif national des dépenses d'assurance maladie (ONDAM).
Elle est toutefois encadrée a contrario par les griefs articulés par le ministre à l'encontre de la « manière de faire » actuelle qui « n'est pas satisfaisante » :
- fixation de l'ONDAM en fonction de considérations principalement économiques ;
- contraintes pesant sur les professionnels de santé, qui leur apparaissent arbitraires ;
- méconnaissance de la logique propre de croissance des dépenses de santé où interviennent progrès technique, allongement de l'espérance de vie, aspiration au bien-être ;
- insuffisance des outils dont disposent les pouvoirs publics pour mesurer l'impact financier des évolutions qui affectent le système de santé.
Cette mission était également éclairée par le souhait exprimé par le ministre « que l'ensemble des partenaires du système de santé prenne conscience de l'importance du chemin à parcourir et inventorie les recherches à accomplir ».
1. Une démarche méthodique
Bénéficiant d'un temps relativement long pour mener à bien ses travaux, le groupe de travail s'est donc attaché, tout au long de ses sept réunions, à trouver des solutions acceptables pour l'ensemble des parties.
Pour ce faire, il a mené un important travail méthodologique qui est à la fois un audit de la situation actuelle et un cheminement vers l'élaboration d'une solution technique et consensuelle qui répond aux prescriptions de la lettre de mission.
a) L'élaboration d'un vocabulaire commun et rénové
Selon son auteur, le rapport se caractérise par « une logique de rupture » et d'abord dans le « domaine sémantique » .
Votre rapporteur mesure à cette occasion, comme il a pu le faire pour le rapport Ruellan, combien le dialogue entre les acteurs du système de santé et d'assurance maladie suppose de préalables quant aux terminologies employées et combien la « crispation » ou encore la « méfiance » sont profondes qui bloquent la communication entre ces acteurs.
La clarification sémantique
Le groupe de travail s'est ainsi livré à un exercice sémantique détaillé afin de lever toute ambiguïté de vocabulaire qui pourrait induire des distorsions de compréhension sur les objectifs recherchés, par l'usage de concepts aujourd'hui trop flous ou connotés négativement.
Le rapport rappelle en préalable, à titre historique, que l'ONDAM « traduit une volonté politique forte : il s'agit d'un objectif de dépenses (...) destiné à influer sur l'évolution « naturelle » des dépenses d'assurance maladie conçues comme un sous-ensemble des dépenses de santé » .
Il constate qu'il est souhaité aujourd'hui que cet objectif soit « médicalisé » « c'est-à-dire que des considérations touchant au domaine sanitaire déterminent fondamentalement et prioritairement l'objectif poursuivi tant dans son contenu que dans sa procédure d'élaboration ».
La première définition à laquelle s'attèle le groupe de travail est bien celle de l'ONDAM médicalisé considéré comme « la traduction financière prévisionnelle du champ d'application de la prise en charge collective et obligatoire des dépenses de santé » .
Le rapport précise que la notion de champ d'application de la prise en charge collective et obligatoire des dépenses de santé est une expression plus neutre que celle de panier de biens et de services ; que la formule maîtrise médicalisée de l'évolution des dépenses de santé gagne à être écartée au profit de l'expression évaluation médicalisée de l'évolution des dépenses de santé considérée comme plus précise et, surtout, qui n'affirme pas d'emblée un objectif de régulation. Votre rapporteur observe, à cet égard, que la maîtrise médicalisée s'était elle-même substituée à la maîtrise comptable stigmatisée par tous.
Ce débat sémantique se poursuit tout au long du rapport soit pour éviter les interprétations péjoratives qui peuvent être faites à partir de formules telles que le bon usage de soins ou les bonnes pratiques « qui recèlent un jugement sur l'activité médicale intervenant le plus souvent a priori » et auxquels le rapport préfère, en conséquence, substituer les notions d' amélioration du service médical rendu ou de respect des référentiels ; soit pour faire référence à des concepts connotés négativement comme les références médicales opposables (RMO) lesquelles se voient supplantées par la notion de recommandations pour la pratique clinique (RPC) qui sont « des propositions développées méthodiquement pour aider le praticien et le patient à rechercher les soins les plus appropriés dans des circonstances cliniques données ».
Créer un cercle vertueux pour rompre avec les pratiques anciennes
Le groupe appelle de ses voeux une « démarche empirique et pragmatique fondée sur l'évaluation et l'approche médicalisées », qui doit se substituer aux comportements précédents, réputés donner une trop grande priorité aux éléments d'ordre économique et comptable.
La sévérité dont le rapport fait preuve à l'égard de l'existant est « à la mesure de l'espoir suscité » par les objectifs de la réforme de 1996, qui allaient permettre à la représentation nationale de se prononcer sur la part de la richesse nationale consacrée à la santé et de rendre des arbitrages sur les priorités de santé publique.
Or, pour des raisons qui peuvent tenir à la fois de l'insuffisance de la volonté politique et de l'imperfection des outils d'évaluation, la construction de l'ONDAM s'est cristallisée autour d'une logique budgétaire au détriment de l'ancrage sanitaire.
Facteur aggravant de cette dérive, aucun ONDAM, à l'exception de celui de 1997 n'a été respecté. Cette décrédébilisation, selon les termes du rapport, est encore accentuée par le manque de réalisme des taux de progression annuels retenus par les gouvernements successifs et par l'usage de la technique du rebasage qui « ne va pas non plus dans le sens de la transparence » .
b) Le choix d'une méthode par élimination successive
Au titre de la définition des outils nécessaires aux pouvoirs publics pour « mesurer l'impact financier des évolutions qui affectent le système de santé » , le groupe de travail passe au crible les déterminants fondamentaux des dépenses de santé et apprécie leur impact sur la construction de l'ONDAM.
Eliminer les fausses pistes
Tout d'abord, le rapport ne remet pas en cause le concept même de l'ONDAM.
Pour peu qu'il lui soit donné un incontestable ancrage sanitaire, l'ONDAM peut, tout à la fois, être « l'occasion d'un grand débat national » , « influencer, en les objectivant, les nécessaires arbitrages entre fonctions collectives » , « constituer un instrument de communication considérable (permettant de réaliser des choix) avec beaucoup plus de transparence et de cohérence » , donner enfin à la « responsabilisation de chacun (...) toute sa légitimité » .
Le groupe écarte ensuite deux approches possibles de la médicalisation de l'ONDAM :
- « l'approche par les besoins de santé car elle ne saurait comporter de caractère opératoire pour la détermination d'un ONDAM médicalisé, eu égard à l'imprécision qui est attachée à la notion de « besoins de santé » dont les aspects subjectifs apparaissent prééminents » ;
- « l'approche par le coût des pathologies car elle s'avère trop descriptive et trop analytique pour l'utilisation qui pourrait en être faite dans le cadre de l'élaboration prospective d'un ONDAM médicalisé ».
Faire le tri entre les déterminants des dépenses de santé
L'un des apports des travaux du groupe tient à l'étude à laquelle il procède des déterminants des dépenses de santé.
Il distingue ainsi :
- ceux qui relèvent plutôt de l'« infrastructure » (environnement, croissance économique, âge et vieillissement, progrès technique, épidémiologie) ;
- et ceux qui relèvent de la « superstructure » (représentations de la santé, organisation sociétale, comportements socio-culturels, système de santé et système de protection sociale).
Cette classification est examinée à la lumière de trois critères discriminants : la nature de l'incidence des déterminants sur l'évolution des dépenses, la quantification de leur impact sur ces dépenses et enfin leur aptitude à être réformés à court ou moyen terme.
Le groupe de travail distingue alors :
- les déterminants à forte inertie, dont la réformabilité ne peut être appréhendée que dans le long terme : ce sont la croissance économique, l'épidémiologie, les représentations de la santé, et, bien sûr, l'âge et le vieillissement ;
- les déterminants liés aux facteurs environnementaux ou humains, pour lesquels une action ne peut se concevoir qu'à moyen terme : ce sont l'organisation sociétale, l'environnement et la nutrition et le progrès technique ;
- « les déterminants sur lesquels une action à court terme peut être entreprise en influant sur les acteurs (professionnels de santé, institutions et patients) et en produisant ses effets sur la durée » : ce sont les systèmes de santé et de protection sociale ainsi que les comportements socio-culturels.
Cette analyse, on l'aura compris, permet :
- de faire apparaître le poids des déterminants dont la réformabilité est faible à court et moyen terme, et qui « peuvent expliquer à eux seuls 3 à 3,5 points en volume de l'évolution des dépenses de santé » ;
- de constater, a contrario , que « restent donc sur les quelque 7,5 points d'évolution aujourd'hui constatés en valeurs (...) 4 à 4,5 points sur lesquels une action volontariste peut avoir une certaine portée » ;
- de conclure ultérieurement (voir ci-après) au « caractère nécessairement relatif » de l'opposabilité de l'ONDAM : « l'ensemble des acteurs de santé (...) ne saurait se voir opposer un pourcentage d'évolution des dépenses qui ne leur serait pas totalement imputable » .
Cette démonstration méritait effectivement d'être faite.
2. Le bon usage de la boîte à outils dans la construction de l'ONDAM
Avant même d'aborder l'architecture de l'élaboration et du suivi, d'un ONDAM médicalisé, le rapport consacre un long développement aux leviers d'action permettant de « rationaliser les dépenses de santé sur le plan médical en insistant sur la qualité des soins et de la prise en charge » .
a) L'inventaire des outils
Dès lors que le rapport identifie des déterminants sur lesquels « une action volontariste peut avoir une certaine portée » , le groupe s'attache à recenser les leviers d'action. Ces développements sont à la fois au centre de « l'évaluation médicalisée de l'évolution des dépenses de santé » (nouvelle terminologie de la maîtrise médicalisée) et explicitent les « actions correctrices » permettant de passer du « brut » au « net » pour le champ d'application de la prise en charge obligatoire et collective des dépenses de santé (alias panier de soins) (cf. ci-après).
Le rapport distingue trois leviers d'action : le levier de l'organisation des soins, celui de la responsabilisation des acteurs et, enfin, celui des pratiques et des prestations.
Il en résulte trois séries de recommandations distinguant les actions correctrices elles-mêmes et les actions d'accompagnement.
« Les recommandations attachées à la coordination des soins
« Les recommandations relatives aux actions correctrices
« 1° Encourager la coordination des soins en rationalisant le cheminement du patient dans le système de santé et en développant les réseaux de santé formalisés.
« Il s'agira, en particulier, de mettre en évidence les notions de savoir-faire et de savoir être, indispensables au plein succès d'un réseau de santé.
« 2° Elargir le rôle du SROS, par une extension au domaine médico-social, voire à l'ensemble des soins de ville, par une prise en compte du « politique » en amont de son application et par la prise en considération valorisée des avis de la communauté scientifique.
« 3° Optimiser le transfert du patient dans le système de soins ; ce transfert doit devenir un moment fort dans le processus de soins, rationalisant les orientations par la création, dès l'entrée en court séjour, d'une fiche informatisée de transfert.
« 4° Développer la concertation et la contractualisation entre structures de soins par la promotion de la culture du contrat.
« Une fongibilité accrue des enveloppes financières consacrées aux différents types d'hospitalisation (court séjour, SSR, hospitalisation à temps partiel, hospitalisation à domicile) doit faciliter cette culture du contrat, en rendant possible, en particulier, certains transferts de postes entre structures.
« Les recommandations relatives aux actions d'accompagnement
« 1° Réduire l'opacité du système de santé en mettant l'accent sur la nécessaire optimisation de son système d'information ; la poursuite de l'harmonisation des statistiques entre le public et le privé et la généralisation du codage des actes sont indispensables à court terme.
« 2° Expérimenter le principe de « discrimination positive » en matière d'implantation des professionnels de santé ; les actions conduites dans le domaine de la démographie médicale doivent être le fait d'une structure unique.
« 3° Revaloriser la santé publique et l'économie de la santé à l'Université.
« 4° Rendre plus attractive la formation continue des professionnels de santé qui fera plus de place aux recommandations pour la pratique clinique.
« Les recommandations attachées à la responsabilisation des acteurs
« Les recommandations relatives aux actions correctrices
« 1° Lutter contre les affections iatrogènes dont les infections nosocomiales à partir de la promotion d'aides à la prescription et d'un « intéressement » des établissements.
« 2° Développer des programmes de prévention primaire et secondaire s'appuyant sur les progrès de la médecine prédictive.
Il s'agit de valoriser le principe de « discrimination positive », en faveur des assurés, voire des professionnels, qui adhèrent aux programmes de santé publique.
« 3° Encadrer certains actes ou prescriptions, comme la visite, le générique ou l'antibiothérapie, à partir d'actions ciblées de communication et de procédures de discriminations tarifaires.
« Les recommandations relatives aux actions d'accompagnement
« 1° Encourager l'accréditation des structures de soins par l'instauration de procédures budgétaires incitatives.
La qualité des soins et de la prise en charge doit y occuper une place plus importante.
« 2° Généraliser, conformément à la loi de financement de la sécurité sociale pour 2003, la tarification à l'activité dès 2004 et encourager les recherches relatives à une tarification attachée au patient, à son cursus et à l'évolution de son état, plutôt qu'aux structures d'accueil elles-mêmes. De plus, les rémunérations au forfait, ainsi que la diversification de la tarification doivent être développées dans le cadre conventionnel pour les soins de ville.
« 3° Accroître la responsabilisation des patients en optimisant la pertinence des messages par des choix appropriés des lieux et des segments du public concernés.
« 4° Encourager les contrats de pratiques professionnels tout comme les accords de « bon usage des soins », car ils signent le processus « vertueux » de certaines dispositions conventionnelles.
« Les dispositifs concertés de certification et d'habilitation des professionnels de santé doivent être développés.
« 5° Approfondir la mise en place du dossier du patient pour favoriser la coordination des soins et la responsabilisation des intéressés.
« Les recommandations attachées à l'évaluation des pratiques et des prestations
« Les recommandations relatives aux actions correctrices
« 1° Promouvoir les recommandations pour la pratique clinique (RPC) et l'évaluation des pratiques professionnelles, en tant qu'action correctrice « de bout de chaîne », tant pour les soins ambulatoires que pour l'hospitalisation.
« Il s'agit d'intervenir positivement aux trois niveaux que constituent leur conception, la communication dont elles doivent faire l'objet, et leur exécution.
« Suivre les principales pathologies, sur le mode récemment proposé pour le cancer ; une approche transverse de ces pathologies à partir, par exemple, de l'imagerie médicale peut se concevoir.
« 3° Suivre les grands consommants atypiques, à partir de l'utilisation du système d'information des régimes d'assurance maladie.
« Les recommandations relatives aux actions d'accompagnement
« 1° Mieux coordonner l'action des agences nationales.
« 2° Permettre au service médical du régime général de jouer pleinement son rôle d'expert médical en le positionnant sur son coeur de métier.
« 3° Optimiser l'organisation du régime général par une rationalisation de son réseau et par l'encouragement des liens relationnels entre cadres administratifs et praticiens conseils.
b) Assembler les pièces constitutives de l'ONDAM médicalisé
Réaliser l'assemblage des déterminants constitutifs de l'ONDAM médicalisé suppose de franchir encore deux écueils, le premier est celui du calendrier avec notamment la contrainte du vote de la loi de financement de la sécurité sociale, le second est de donner un visage à l'opposabilité qui émanera de cette construction.
Le calendrier
Première étape durant l'année n-1, la Conférence nationale pour la santé (CNS) proposera le financement d'une dizaine d'études portant sur les procédures d'évaluation et de quantification des résultats d'actions correctrices priorisées.
L'objectif de ces études est de permettre un début de réalisation des actions correctrices dès l'automne de l'année n-1 et au printemps de l'année n.
La totalité des actions correctrices se déroulera jusqu'à l'automne de l'année n. A ce moment, elles seront colligées dans le rapport que la CNS transmettra à la représentation nationale pour la détermination de l'ONDAM de l'année n+1.
Le groupe souligne que le cadre conventionnel entre les professionnels de santé et les gestionnaires de l'assurance maladie est bien entendu incontournable pour accueillir nombre de ces actions.
Sur la base du résultat provisoire ou définitif des actions précitées, la CNS analysera l'impact prévisionnel des déterminants fondamentaux de la santé publique pour l'année n+1.
Ainsi, c'est à partir des dépenses constatées, réalisées en n-1, que la CNS pourra, en cours d'exercice, contribuer à la préparation du projet de loi de financement de la sécurité sociale pour l'année n+1 ;
« Elle proposera au gouvernement, en liaison avec le ministère et la représentation nationale, le champ d'application de la prise en charge collective obligatoire « nette » pour l'année n+1 à la session d'automne de l'année n et, par conséquent, le montant prévisionnel des dépenses de santé, duquel découle, comme on le sait , l'ONDAM médicalisé prévisionnel n+1 .
« Simultanément, la représentation nationale interviendra une première fois en amont, au cours de la session de printemps de l'année n, pour définir les objectifs et priorités de santé publique après un examen de l'état sanitaire de la nation », sur la base d'un premier rapport de la conférence nationale de la santé ».
Les modalités de suivi de l'ONDAM médicalisé doivent être renforcées pour donner une place importante à la concertation. Les instances conventionnelles et la CNS doivent jouer un rôle explicite en la matière au cours des quatre premiers mois de l'année n+1. « Ce suivi renvoie au concept d'opposabilité de l'ONDAM médicalisé que l'on envisagera au niveau de ses caractéristiques ».
L'opposabilité
Le groupe de travail arrive à la conclusion que l'opposabilité découle logiquement de la concertation qui a présidé la construction de l'ONDAM médicalisé.
Cette opposabilité s'inscrit elle-même dans un processus conventionnel.
« (...), il apparaît possible de contractualiser l'évolution des dépenses de santé » et « les accords de bons usage de soins, ainsi que les contrats de santé publique peuvent servir de support à ce suivi, tant sur le plan macroéconomique qu'au niveau individuel ».
Le rapport laisse à l'Etat et aux partenaires conventionnels la définition des procédures à mettre en place en cas de dépassement de l'ONDAM médicalisé.
Enfin, le groupe de travail considère que la prise en compte d'éléments d'ordre médical ou organisationnel complexes induit nécessairement la pluriannualité de l'ONDAM médicalisé et estime qu'il est difficile d'échapper à une déclinaison régionale de l'ONDAM médicalisé.
En conclusion, le groupe de travail considère avoir fait la preuve qu'il est possible d'introduire de la rationalité dans la détermination de l'ONDAM, en se préoccupant essentiellement de la qualité des soins dispensés et de la prise en charge afférente.
B. DES ARTICULATIONS DÉLICATES
Votre rapporteur partage largement le diagnostic des insuffisances de l'ONDAM tel que l'exercice a été pratiqué tout au long de la précédente législature.
Aussi votre commission avait-elle rejoint par avance la position du groupe de travail qui a estimé qu'il serait sans doute préférable « de faire l'économie de l'ONDAM, plutôt que de conserver les procédures d'élaboration actuellement en vigueur » .
Lors de l'examen du projet de loi de financement de la sécurité sociale pour 2001, elle avait proposé au Sénat de « faire l'économie » de l'ONDAM proposé par le Gouvernement.
Elle le faisait en ces termes :
« Constitué à l'origine sous la forme nécessairement d'un agrégat comptable, l'ONDAM est resté, cinq ans plus tard, ce même agrégat comptable.
« Entre temps, il a dérivé, le Gouvernement l'a « rebasé », lui a appliqué mécaniquement des pourcentages de progression arbitraire.
« Dépourvu de tout contenu en santé publique, il est aujourd'hui un arbitrage comptable, inévitablement contesté, entre les contraintes financières de l'assurance maladie et le souci des pouvoirs publics d'apaiser les tensions que connaît notre système de soins.
« L'ONDAM 2000 est le résumé de trois ans d'errements : « rebasé » pour prendre acte du dépassement constaté l'année précédente, il n'en a pas moins dérivé » à nouveau. De surcroît, sans estimer utile d'en saisir le Parlement, le Gouvernement l'a majoré de son propre chef, pour les besoins d'une « nouvelle étape » de sa politique hospitalière improvisée en mars 2000, trois mois après le vote définitif de la loi de financement de la sécurité sociale.
« Dans ce contexte, votre commission a pris une décision fondée mais d'une exceptionnelle gravité : celle d'opposer une sorte de « question préalable » à l'ONDAM 2001, c'est-à-dire un rejet solennel.
« C'est une décision fondée car la Commission ne souhaite pas ratifier la dérive de l'ONDAM 2000, ne serait-ce qu'implicitement au travers du « rebasage » de l'ONDAM 2001.
« Elle se déclare en outre hors d'état de prétendre qu'un ONDAM de 693,3 milliards de francs permettra de soigner correctement les Français en 2001.
« Elle se refuse enfin à engager l'autorité du Sénat en lui demandant d'approuver un objectif dont le Gouvernement s'empressera de s'affranchir quelques mois plus tard.
« Mais c'est également une décision d'une exceptionnelle gravité parce que l'ONDAM représente l'élément central des lois de financement.
« Votre commission l'a prise en connaissance de cause tant la dérive observée depuis quatre ans lui semble traduire le dévoiement de l'ONDAM et devoir être sanctionnée clairement ; ce n'est pas en effet seulement un « agrégat » qui dérive, mais avec lui notre système de soins et le débat démocratique autour de la sécurité sociale. » 38 ( * )
Il reste que l'articulation proposée par le groupe de travail pour l'élaboration de l'ONDAM médicalisé appelle une attention particulière quant à la place et au rôle du Parlement qui in fine donne sa légitimité démocratique à l'objectif.
1. Préciser le rôle de la représentation nationale
L'une des recommandations du rapport vise précisément à « préciser le rôle de la représentation nationale ». Celle-ci se prononcerait :
« - en amont, pour définir les objectifs et les priorités de santé publique, après un examen de l'état sanitaire de la nation, déterminant ainsi le champ d'application de la prise en charge collective obligatoire « brute » des dépenses de santé, avant l'intervention des actions correctrices ;
« - et en aval, lors de l'examen et du vote de la loi de financement de la sécurité sociale, après que la Conférence nationale de la santé lui aura transmis son rapport, et après avoir pris en compte le contexte économique, ainsi que les arbitrages entre fonctions collectives, sur le champ d'application de la prise en charge collective obligatoire « nette » des dépenses de santé, après l'intervention des actions correctrices. »
De fait, l'enchaînement simplifié des propositions du groupe de travail conduit à envisager successivement :
1. les propositions de la Conférence nationale de santé en matière de priorités et d'objectifs de santé publique ;
2. une intervention « en amont » du Parlement au printemps pour définir (ou ratifier ?) ces objectifs et priorités ;
3. la fixation qui en découle du champ d'application de la prise en charge collective obligatoire « brute » des dépenses de santé ;
4. l'évaluation par la Conférence nationale de santé des actions correctrices qui ont été appliquées par « le délégataire de gestion de l'assurance maladie, par la convention, et les pouvoirs publics, par le règlement, (...) en concertation avec l'ensemble des acteurs de la santé » ;
5. la fixation qui en découle du champs d'application de la prise en charge obligatoire et collective « nette » des dépenses de santé ;
6. la prise en considération par le Parlement « lors de l'examen et du vote de la loi de financement de la sécurité sociale » du « contexte économique et des arbitrages entre missions collectives » permettant d'afficher le concept de « dépenses de santé collectives » qui, après application des différents taux de remboursement , conduit à la fixation d'un ONDAM médicalisé.
Ce cheminement appelle plusieurs observations.
- Il semble opportun a priori de distinguer une démarche de santé publique (réflexion sur les déterminants fondamentaux des dépenses de santé, les objectifs et les priorités de santé publique) de la prise en compte des contraintes économiques ou financières.
- Il reste que le cheminement vertueux auquel le Parlement participe en amont par un débat de printemps sur les objectifs et priorités de santé publique - lesquels devront s'inscrire nécessairement dans la démarche pluri-annuelle de la future loi sur la santé publique - s'interrompt au moment de la seconde intervention du Parlement qui, in fine , va faire valoir « la prise en considération du contexte économique et les arbitrages entre missions collectives » , avec semble-t-il, - le rapport n'est pas totalement clair sur ce point - notamment une variable d'ajustement qui est le taux de remboursement.
- Il en ressort un ONDAM médicalisé en réalité d'inspiration mixte, franchement sanitaire dans la première partie de son élaboration mais quasiment comptable dans la dernière ligne droite.
- On observera en outre que le Parlement est saisi d'un projet de loi comportant la fixation de l'ONDAM et qu'il appartiendra au Gouvernement, à l'issue d'arbitrages interministériels et préalablement au débat législatif, de proposer lui-même une première « prise en considération du contexte économique et des arbitrages entre missions collectives » .
- Dès lors, soit la logique du groupe de travail repose sur la conviction que des préoccupations exogènes à la santé publique ne pourront remettre en cause « le champ d'application de la prise en charge obligatoire et collective « nette » des dépenses de santé » , soit il conviendrait d'envisager - ce que le calendrier ne permet guère - une sorte d'itération qui consisterait à reprendre l'exercice en amont, voire à ses débuts, pour accentuer par exemple les actions correctrices.
Votre commission avait envisagé que le Parlement puisse être saisi, d'une part, d'une évolution « spontanée » de l'ONDAM et, d'autre part, de l'impact des mesures correctrices qui lui seraient applicables (en dépenses nouvelles nécessaires ou en économie possible) et qui, naturellement, devraient être cohérentes avec les priorités et les objectifs de santé préalablement définis.
Lors de son audition devant votre Commission, M. Alain Coulomb avait considéré que le mécanisme proposé par le groupe correspondait exactement à la démarche envisagée par la commission 39 ( * ) .
Il semble toutefois à votre rapporteur, qu'à la lecture attentive du rapport, le Parlement apparaisse en marge des « actions correctrices », intervenant précisément « en amont » ou « en aval ».
2. Préciser la logique de l'opposabilité
On comprend bien la logique des propositions du groupe de travail. Dès lors que l'ONDAM médicalisé est élaboré à la suite d'un processus faisant intervenir une large concertation et traduit une préoccupation exclusivement tournée vers la qualité des soins et de la prise en charge, il se voit conférer une légitimité qu' a priori ne lui a pas donné jusqu'à ce jour le vote du Parlement, qui rend à la fois légitime son opposabilité et spontané son respect.
Comme l'indique le groupe, l'ONDAM médicalisé « ne pourra plus apparaître comme une contrainte artificielle et proposée par les pouvoirs publics qui plus est à partir d'éléments étrangers à l'activité médicale » .
M. Alain Coulomb confiait ainsi à votre commission que « les acteurs professionnels regardent la fabrication de l'ONDAM un peu comme ils regarderaient un magicien sortant un lapin de son chapeau ».
Il estimait encore, avec un certain sens de la formule : « la loi n'était pas appliquée parce que les acteurs professionnels n'étaient pas impliqués. »
En outre, le groupe prend soin, comme il a été dit précédemment, de préciser que cette opposabilité n'aurait qu'un « caractère relatif » car une partie de l'évolution des dépenses résulte soit de « facteurs exogènes » soit de « déterminants objectifs ».
Aussi le groupe considère-t-il que les acteurs de santé « ne sauraient se voir opposer un pourcentage d'évolution des dépenses qui ne leur serait pas totalement imputable ».
Il reste que, si l'on voit bien l'impact des facteurs exogènes (initiatives réglementaires ou éléments d'ordre épidémiologique) et des déterminants objectifs (démographie, âge, progrès technique, etc.), qui expliqueraient près de la moitié de l'évolution actuelle des dépenses de santé, il est difficile de déterminer, au sein des dépenses sur lesquelles « une action volontariste peut avoir une certaine portée » celles qui sont « totalement imputables » aux professionnels de santé.
On comprend bien également que la « voie royale », et probablement la seule, de l'opposabilité est celle de la « contractualisation » de l'évolution des dépenses de santé « dans un cadre conventionnel qui deviendrait le substrat du suivi de l'ONDAM » .
Il reste que la conséquence extrême de l'opposabilité de l'ONDAM est la mise en place de procédures en cas de dépassement.
Le groupe de travail n'évacue certes pas cette problématique mais la traite avec prudence : « Pour ce qui est des procédures à mettre en place en cas de dépassement de l'ONDAM médicalisé, il appartiendra aux partenaires conventionnels et à l'Etat, chacun pour ce qui les concerne, d'en décider la teneur, étant entendu que le suivi doit produire ses effets tout au long de l'année ».
Le groupe évoque, en outre, la « pluriannualité de l'ONDAM » . Cette caractéristique résulte « inéluctablement » de « la prise en considération d'éléments d'ordre médical ou organisationnel complexes ainsi que le constat de cycle dans l'évolution des dépenses » ; de surcroît, elle découle « logiquement de l'intervention de la prochaine loi quinquennale de programmation de santé publique 40 ( * ) ».
Il en résulte implicitement que les dépassements de l'ONDAM doivent également être appréciés dans un cadre pluriannuel, ce qui donne naturellement davantage de souplesse.
Enfin, et non sans un hiatus logique, le groupe évoque l'intervention, le cas échéant, du Parlement « à l'occasion d'un collectif social rectificatif, en cas de non-respect des prévisions de l'exercice » .
Au regard du mode d'intervention du Parlement tel qu'il résulte du mécanisme proposé par le groupe, on discerne mal quelle serait alors la marge de manoeuvre de la représentation nationale sauf à retenir une démarche qui pourrait être qualifiée de comptable ou à entériner le dépassement prévisible.
*
* *
Le mérite du rapport Coulomb est de proposer une chaîne concertée médicalisée et vertueuse de « l'évaluation de l'évolution des dépenses de santé ».
Mais si, en amont, le cheminement apparaît clairement, en aval, le bouclage d'une forme d'opposabilité repose essentiellement sur le renouveau du processus conventionnel, tandis que la phase proprement parlementaire n'est pas sans présenter quelques ambiguïtés alors même qu'elle donne à l'ONDAM sinon sa force juridique, du moins sa légitimité démocratique.
CHAPITRE IV
-
RAPPORT CHADELAT : UNE CONSTRUCTION PERSONNELLE
Le groupe de travail sur « la répartition actuelle des interventions des régimes de base et de l'assurance complémentaire en matière de santé » était invité par le ministre à « faire des propositions sur les évolutions possibles » .
A l'évidence, son animateur, M. Jean-François Chadelat, n'est pas resté en deçà de cette mission. La « piste d'évolution » qu'il a envisagée a suscité, dès avant la publication du rapport, de vives polémiques.
Cette construction, qu'il faut bien qualifier de personnelle tant les membres du groupe se sont attachés, dans leurs contributions annexées, à s'en démarquer, a le mérite d'une cohérence qui n'a pas été amoindrie par la recherche d'un consensus.
A. UNE PROPOSITION ORIGINALE DE CORÉGULATION
La lettre de mission du ministre soulignait que « la croissance des dépenses de santé et les contraintes de financement public conduisent (...) à s'interroger sur l'adéquation des prélèvements obligatoires à leur emploi. Il importe que le champ de la solidarité nationale soit défini précisément afin que l'effort contributif des Français, notamment les plus modestes d'entre eux, ne finance pas des besoins secondaires. Il importe également que l'intervention des caisses d'assurance maladie et des organismes complémentaires ne présente pas, par l'enchevêtrement des compétences, le risque d'un manque de coordination, et des coûts de gestion injustifiés ».
Les termes de la lettre pouvaient, en première analyse, inviter à définir les frontières entre :
- l'assurance maladie obligatoire qui couvrirait, semble-t-il, le « champ de la solidarité nationale » financé par « l'effort contributif des Français » , c'est-à-dire les prélèvements obligatoires ;
- et les assurances complémentaires dont les interventions correspondraient aux « besoins secondaires » .
La réalité est naturellement plus complexe. Le président de la CNAMTS se déclare « partisan d'un système d'assurance sociale fondé sur la solidarité nationale (mais) insiste sur le mot " assurance " » 41 ( * ) . Les assureurs complémentaires seraient surpris d'être cantonnés aux « besoins secondaires » .
Il reste que l'auteur du rapport, loin de rester prisonnier de la frontière entre l'assurance maladie obligatoire et les assurances complémentaires, a choisi de déplacer le curseur au sein de ces dernières en distinguant, d'une part une couverture complémentaire de base qu'il rattache peu ou prou à l'assurance maladie obligatoire et, d'autre part, une complémentaire qu'il qualifie volontiers de « haut de gamme » , celle qui prend en charge la « couronne de céramique à 15.000 ou 20.000 francs » 42 ( * ) .
1. Un double constat largement partagé
Le rapport part d'un double constat. D'une part, la couverture maladie de base ne suffit pas à garantir un accès satisfaisant aux soins, en particulier des Français les plus modestes : la création de la couverture maladie universelle complémentaire en témoigne significativement. D'autre part, la répartition des interventions et, plus généralement, les relations entre les régimes de base et les régimes complémentaires ne sont pas satisfaisantes.
a) La nécessité des couvertures complémentaires
Le rapport rappelle que la France consacre 9,5 % de sa richesse nationale aux dépenses de santé ce qui la situe au quatrième rang mondial derrière les Etats-Unis, l'Allemagne et la Suisse.
La structure de la consommation des soins et biens médicaux s'est modifiée depuis 1960 et la hiérarchie des contributions à la croissance des dépenses de santé en volume a été profondément bouleversée. La part de l'hôpital diminue et ce sont désormais les médicaments et les soins ambulatoires qui contribuent le plus à cette augmentation. Toutefois en valeur, la contribution de ces trois grandes catégories est aujourd'hui équilibrée à environ 30 % chacune.
Ces dépenses sont prises en charge par trois grandes catégories d'acteurs que sont les régimes obligatoires d'assurance maladie , les organismes complémentaires et les ménages .
Les régimes obligatoires sont l'émanation des principes fondateurs de la sécurité sociale, définis par l'ordonnance du 4 octobre 1945. Ils sont le garant de la solidarité nationale et versent des prestations selon un principe contributif.
Ils sont principalement regroupés au sein des trois principaux régimes que sont le régime général (caisse nationale d'assurance maladie des travailleurs salariés qui regroupe 46 millions de bénéficiaires), les régimes agricoles (principalement la mutualité sociale agricole) et les régimes non salariés non agricoles (CANAM) qui couvrent plus de 95 % de la population. Les 5 % de population restant sont couverts par les régimes spéciaux (SNCF, RATP, etc....).
Les régimes complémentaires, au sein desquels sont dénombrés 1.500 opérateurs relevant du droit privé, se répartissent entre les mutuelles , les institutions de prévoyance et les sociétés d'assurances . Les cotisations perçues au titre des complémentaires santé s'élevaient à près de 18,9 milliards d'euros en 2002.
Les régimes obligatoires prennent en charge les dépenses de santé à hauteur de 77 %, et les organismes complémentaires à hauteur de 12 %. Les 11 % restant sont à la charge des ménages.
Cette évaluation de la répartition des prises en charge est indicative, elle varie fortement selon la nature des dépenses. Ainsi la participation des organismes complémentaires aux dépenses hospitalières est limitée, tandis qu'ils prennent en charge une part plus importante des dépenses de médicaments et occupent une place prépondérante dans le remboursement des dépenses consacrées au dentaire et à l'optique.
Les réformes du régime obligatoire, l'instauration du ticket modérateur, les différentes mesures de déremboursement pour des raisons comptables ont favorisé le développement des opérateurs d'assurance maladie complémentaire. A tel point que la collectivité a légitimé leur action avec la mise en oeuvre de dispositifs facilitant l'accès à ces régimes complémentaires, en particulier des dispositions fiscales destinées à favoriser la souscription, par les entreprises, de contrats collectifs d'assurance maladie complémentaire pour leurs salariés, puis l'extension de ces mesures aux professions libérales.
La création de la CMU complémentaire en 1999 achève ce processus et permet d'affirmer, comme le fait le rapport, que « la société a pris acte du fait que le niveau de (la) couverture (de base) ne suffisait pas à garantir un accès satisfaisant aux soins » .
Il reste que, comme l'observe le rapport, « la CMU complémentaire demeure handicapée par un très fort effet de seuil. La situation est d'autant plus préjudiciable que ce seuil a été fixé à un niveau bas pour des raisons financières » .
Le rapport est ainsi conduit à estimer qu'aujourd'hui, c'est-à-dire malgré l'entrée en vigueur de la CMU complémentaire, « 5 % des Français, soit 3 millions de personnes, demeureraient exclus d'une protection complémentaire pour des raisons financières » .
b) Une répartition des rôles aléatoire
Dans le cadre de la description de « la répartition des interventions » des régimes de base et des régimes complémentaires, le rapport procède à un certain nombre de constatations :
- la plupart des prestations maladie des régimes obligatoires sont désormais alignées sur celles du régime général pour ce qui concerne les prestations en nature ;
- la gamme des contrats souscrits par les Français auprès d'organismes d'assurance maladie complémentaire est, à l'inverse, extrêmement variée ;
- la CMU complémentaire constitue une catégorie tout à fait à part car elle comporte des « contraintes sur l'offre de soins » pour ce qui est de l'optique, des audioprothèses ou du dentaire qui doivent être proposés à un prix fixé par arrêté ;
- la définition du champ d'action des assurances maladie obligatoires résulte actuellement d' « un processus plus empirique et implicite que d'actions organisées et claires » .
Le rapport conclut que « la répartition des interventions entre les assurances maladie obligatoires (AMO), les assurances maladie complémentaires (AMC) et les ménages n'est pas le résultat de choix explicites et rationnels » .
Mais surtout, il observe que « les AMC ne sont associées ni à la définition de panier de soins, ni à la gestion du risque, ce qui contribue à rendre le système français particulièrement déresponsabilisant ».
Le rapport insiste notamment sur l'absence de signification du « ticket modérateur » dès lors qu'il est pris en charge par les AMC. Il n'aurait de sens que « si les AMO et les AMC convenaient de ne pas prendre en charge un certain pourcentage du prix d'un soin » .
Il souligne de façon générale la difficulté de coopération entre AMO et AMC, dont témoigne l'échec de l'accord du 8 juillet 1999 fixant les modalités de coopération entre la CNAMTS et l'ensemble des organismes complémentaires.
Il constate que les relations entre régimes obligatoires et régimes complémentaires demeurent limitées à des questions techniques et butent sur la question de la transmission de l'information.
Il observe enfin que le paysage de l'assurance maladie a été encore compliqué par la mise en place de la CMU complémentaire, la loi ayant introduit la possibilité, pour les bénéficiaires, de souscrire une complémentaire auprès des caisses primaires d'assurance maladie.
En résumé, le « rôle passif actuel » des AMC ne peut être considéré comme satisfaisant.
L'état des lieux ainsi établi permet au groupe de travail de déterminer quatre objectifs principaux qui sont de :
- permettre une meilleure prise en charge globale de tous les Français, dans le cadre d'un objectif de santé publique ;
- contribuer à une optimisation des dépenses, de santé et d'assurance maladie ;
- obtenir une responsabilisation accrue de tous les acteurs du système (ménages, professionnels de santé, régimes obligatoires et complémentaires, Etat) ;
- améliorer et simplifier l'accès global aux soins entrant dans l'objectif de santé publique.
2. Une construction originale : la couverture maladie généralisée
Pour étayer ses propositions, l'auteur du rapport constate qu' « aucun membre du groupe n'a jugé souhaitable ou envisageable la disparition de la quasi-totalité des organismes de couverture complémentaire » 43 ( * ) .
Car telle serait la conséquence d'une des solutions possibles face au constat établi : « l'élargissement du champ d'intervention des AMO à l'ensemble des prestations aujourd'hui servies par les AMC et qui sont indispensables à un bon accès aux soins » .
L'autre conséquence en serait l'intégration de la plus grande partie des cotisations actuellement versées aux AMC dans les prélèvements obligatoires « ce qui placerait la France en difficulté en matière de niveau de prélèvement obligatoire par rapport à ses partenaires européens » .
Ainsi les propositions de l'auteur du rapport partent-elles de « l'existant » , c'est-à-dire d'une triple contrainte, de « part de marché », en quelque sorte, des AMC, de butoir quant au niveau des prélèvements obligatoires et de maintien du régime actuel de la CMU complémentaire en dépit de son « handicap » .
Elles aboutissent au total à une construction originale consistant à mettre en place une couverture maladie généralisée dont une part, constituée d'une complémentaire « de base » proposée par les AMC (dont l'activité serait préservée dans sa consistance actuelle), resterait facultative (dont les cotisations ne sauraient être traitées en prélèvements obligatoires) et qui coexisterait avec la CMU complémentaire actuelle.
a) Les principes
Cette couverture maladie généralisée (CMG) regrouperait donc l'assurance maladie obligatoire (AMO) et une assurance maladie complémentaire de base (AMCB), elle correspondrait « à l'accès aux soins que la Nation garantit à chacun de ses citoyens ».
La CMG serait en premier lieu un « engagement fort de l'Etat » . Il lui appartiendrait de définir le panier de soins dont l'accès serait garanti par la CMG.
Le Parlement voterait les « grands principes » à l'issue d'un « processus démocratique » faisant intervenir les experts et autorités scientifiques de haut niveau, l'avis des organismes gérant tant les régimes obligatoires que les régimes complémentaires et la consultation de « l'ensemble des acteurs économiques et sociaux impliqués dans le domaine de la santé » (usagers du système de soins, élus locaux, partenaires sociaux, professionnels de santé).
Cette consultation pourrait s'effectuer dans le cadre des conférences régionales et de la conférence nationale de santé : c'est un point commun avec l'élaboration de l'ONDAM médicalisé dans le rapport Coulomb (cf. chapitre III ci-avant).
La définition précise (au-delà des grands principes) du panier de soins de la CMG relèverait du pouvoir exécutif, à l'issue également d'un processus de consultation (experts et autorités scientifiques de haut niveau) et de concertation avec, d'une part l'Etat, les AMO et les AMC et, d'autre part, les professionnels de santé et industries du médicament.
La mise en place de la CMG implique donc un « peignage fin » de l'ensemble des actes. Le rapport observe à cet égard que « ce qui a été fait pour le médicament devra nécessairement être fait pour la totalité des dépenses de santé, et ce dans un très grand degré de détail » .
Il indique que « grossièrement, le champ de la CMG correspondrait aux soins couverts aujourd'hui par les AMO et aux garanties offertes par les contrats AMC les plus standards » .
Il précise en outre, que le panier de soins de l'AMCB « doit comporter trois types de garanties (...) : la prise en charge des actuels tickets modérateurs dans une véritable logique de copaiement ; le dépassement au-delà du tarif opposable (dentaire, optique, TIPS...) ; tout ou partie du forfait hospitalier » .
Il observe toutefois que la CMG (c'est-à-dire la conjonction de l'AMO et de l'AMCB) « n'a pas vocation à assurer la gratuité des soins (...) ; qu'elle constitue une amélioration de la prise en charge actuelle de certaines dépenses sans pour autant aller jusqu'aux frais réels, lorsqu'ils ne correspondent pas aux critères de tact et de mesure (...) » car il considère également que « la création de la CMG doit être l'occasion de s'interroger sur l'opportunité de certaines dépenses prises en charge actuellement par les SMO ou incluses dans les contrats standards d'AMC et (a contrario) sur l'admission au remboursement de prestations qui n'y ont aujourd'hui pas droit bien qu'étant médicalement justifiées » .
En second lieu , « l'AMCB est une couverture qui demeure facultative » et se place, comme l'a confirmé M. Jean-François Chadelat devant votre commission, « dans le cadre de la liberté individuelle de l'assuré de s'assurer ».
Elle prend la forme d'un contrat d'assurance maladie complémentaire souscrit auprès d'un organisme complémentaire, soit collectivement, soit individuellement.
b) Les implications
Dès lors que l'AMCB est incluse dans « l'accès aux soins que la Nation garantit à chacun de ses citoyens » , le rapport considère que « personne ne doit renoncer à y souscrire pour des raisons financières ».
Aussi la première implication de la CMG est-elle « la création d'une aide personnalisée à l'achat d'une AMCB sous conditions de ressources » .
Elle prendrait la forme d'un bon d'achat dégressif en fonction du revenu, qui pourrait être majoré ou minoré en fonction de l'âge et de la composition du foyer, servi par les caisses d'allocations familiales et « endossé » par une assurance complémentaire pour l'achat d'une AMCB en individuel comme en collectif.
Ce système, selon le rapport, aurait « pour principal mérite de lisser les effets de seuil de la CMU complémentaire et de permettre une généralisation de l'accès à une complémentaire » .
Selon le scénario retenu dans la conclusion du rapport, cette aide dégressive, pour un plafond de ressources mensuel de 1.000 euros 44 ( * ) , pourrait viser 13,6 millions de personnes et son coût global, pour une aide moyenne de 300 euros, atteindrait 1,8 milliard d'euros.
La deuxième implication du mécanisme proposée est la mise en place d'un « cahier des charges national arrêté par l'Etat qui comprendrait non seulement les garanties offertes par l'AMCB (...) mais aussi l'ensemble des mécanismes que les organismes complémentaires s'engageraient à suivre : corégulation, prévention... » .
Le rapport envisage deux solutions : soit tout organisme de couverture complémentaire pourrait être tenu par la loi à proposer un contrat d'AMCG, soit - et c'est la solution qui a la préférence de l'auteur du rapport - les organismes qui proposeraient l'AMCB devraient avoir soumissionné au cahier des charges défini par l'Etat.
Le principe de la liberté tarifaire serait retenu avec un encadrement en trois points :
- le respect des principes fondamentaux de l'éthique assurantielle (applicable actuellement aux contrats dits solidaires ; non-sélection des risques, non-majoration pour état de santé, absence de période probatoire...) ;
- l'exigence que l'AMCB est bien identifiée en termes de tarification par rapport aux autres contrats proposés par l'organisme complémentaire ;
- la possibilité de garde-fou tarifaire précisant par exemple que « le tarif des personnes âgées ne peut être supérieur de x % au tarif moyen et qu'à l'inverse celui des jeunes ne pourrait être inférieur de y % au tarif moyen » .
La troisième implication est la mise en place d'une « coopération nouvelle entre les organismes d'assurance maladie obligatoire et complémentaire fondée sur le copaiement et la corégulation ».
S'agissant de la répartition entre ce qui relève de l'AMO et ce qui relève de l'AMCB au sein du panier de soins de la CMG défini par les pouvoirs publics, le rapport suggère la mise en place d'une structure ad hoc associant l'Etat et ces dernières.
En réalité, il s'agit de la distinction de deux « sous paniers de soins », celui de l'AMO et celui de l'AMCB sous le contrôle de l'Etat qui intervient in fine par la voie réglementaire (cf. plus haut) .
Quant à la « corégulation », elle répond à deux objectifs :
- « empêcher que les actions de l'un soient annihilées par l'action de l'autre » , le rapport évoque les interventions des AMC « ruinant l'effort pédagogique entrepris par les régimes obligatoires et les professionnels de santé » et cite l'exemple de la non-prise en charge des dépassements correspondant aux visites non médicalement justifiées ou les augmentations de ticket modérateur ;
- « définir les contours très précis du panier de soins » ; le rapport considère ainsi que la procédure de contractualisation d'un accord de bon usage des soins doit pouvoir associer les AMC dans le cadre d'une « gestion de risque partagée » .
Pour « une plus grande efficacité », le rapport envisage que pourrait être confié un « rôle de pilotage » à l'AMO ou à l'AMC selon les cas, les missions de l'acteur pilote étant diverses : définition conjointe avec les professionnels de santé d'un « mode d'emploi » des soins à même de responsabiliser l'assuré ; « surveillance du portefeuille » (examen des devis dentaires ou suivi des « gros consommateurs » par exemple) ; dialogue privilégié avec les professionnels de santé allant jusqu'à la négociation des accords tarifaires avec, par exemple, les fabricants de lunettes.
A ce titre, le rapport évoque « dans un cadre expérimental » la possibilité pour les AMC de devenir acteur pilote pour certaines prestations, celles notamment « très mal prises en charge par (la) sécurité sociale ».
c) Le « gage »
De même que le rapport s'est placé d'emblée sous la contrainte du niveau actuel des prélèvements obligatoires, de même propose-t-il un gage compensant la dépense résultant de l'aide à l'achat de l'AMCB.
Il s'agirait de la suppression ou de la révision des avantages fiscaux et sociaux octroyés aux entreprises et aux salariés pour la souscription de contrats santé collectifs et « loi Madelin » que le rapport évalue à 0,8 milliard d'euros pour les exonérations fiscales et 2 milliards d'euros pour les réductions d'assiette des cotisations sociales.
Mais cette mesure, qui permettrait certes la mise en place de l'AMCB à coût constant pour la collectivité répond également, selon le rapport, à un « impératif d'équité » .
Cet impératif renvoie à une constante du rapport selon laquelle la couverture assurée par les assurances complémentaires en sus de l'AMCB, relèverait d'un « haut de gamme » ou d'un « très haut de gamme » qui ne sauraient être aidés par la collectivité.
B. LES LIMITES D'UNE CONSTRUCTION COMPLEXE
Le rapport Chadelat a suscité de vives réactions que traduisent les contributions annexées des membres du groupe. Si votre rapporteur lui-même s'interroge sur les implications des propositions du rapport, il en retient deux idées principales qui, déconnectées de la construction novatrice élaborée par Jean-François Chadelat, apparaissent, il est vrai, moins novatrices : la nécessité d'une aide à la couverture complémentaire et la mise en place, pour reprendre une expression de Jean-François Chadelat « d'une articulation intelligente entre la sécurité sociale et les complémentaires » .
1. Un tir croisé de réserves
Une brève analyse des contributions des membres du groupe de travail fait apparaître des griefs apparemment contradictoires mais qui traduisent l'équilibre incertain de la réforme proposée.
a) Autour du grief de privatisation
Cinq contributions ont été déposées par les partenaires sociaux, celles de la CFDT, de la CFE-CGC, de la CFTC, de la CGT et de la CGT-FO.
Il va de soi que chaque contribution porte un regard différent sur les propositions émises par le rapport et pourtant votre rapporteur constate qu'au-delà des spécificités propres à chaque organisation, il est aisé de relever des traits communs.
De fait, les partenaires sociaux expriment leur désaccord avec tout ou partie du dispositif préconisé par M. Jean-François Chadelat, dont ils craignent les conséquences sur les modes de gestion de la sécurité sociale.
« La remise en cause de l'édifice solidaire qu'est la sécurité sociale » exprimée par la CFDT, rejoint alors la crainte de la CGT d'« un démantèlement des principes de la sécurité sociale » qui, à l'instar du « refus de brader notre système en raison de son coût » affirmé par la contribution de la CGT-FO, révèle un même souhait de défendre les principes et les acquis de notre système de sécurité sociale.
Trois contributions, celles de la CFE-CGC, de la CFTC et de la CGT-FO, considèrent que la création de la CMG, en institutionnalisant le rôle des assureurs complémentaires, conduirait à la privatisation partielle de la sécurité sociale.
A l'évidence, selon la CFTC, cette conviction est dictée par la crainte que la CMG permette au régime général « de se désengager totalement sur certaines prestations au profit des organismes d'assurance maladie complémentaire ; »
Défiance également partagée par la CGT-FO qui estime que la CMG conduira « au désengagement progressif mais complet de l'AMP sur les soins de nécessité, à l'éclatement de la gestion de l'AMCG entre toutes les complémentaires et, en conséquence à la mise en concurrence ; (...) à un transfert des charges financières considérées aujourd'hui trop lourdes et non compatibles avec les objectifs communautaires, de l'AMO vers l'AMC aujourd'hui ; et demain vers une assurance maladie supplémentaire. »
Le pas qui mène de la corégulation du système par l'assurance maladie obligatoire et les assureurs complémentaires préconisée par le rapport Chadelat, à la privatisation, est ainsi franchi.
b) Autour du grief d'étatisation
Devant votre commission, M. Jean-François Chadelat citait le commentaire de M. Gilles Johanet, ancien directeur de la CNAMTS, selon lequel : « ceux qui accusent Jean-François Chadelat de vouloir privatiser la sécurité sociale feraient mieux de relire plus attentivement son rapport. En fait, il nationalise les complémentaires ». M. Jean-François Chadelat ajoutait « j'avoue qu'il n'a pas tout à fait tort » tout en précisant peu après : « Ce procès (de nationaliser les complémentaires) est tout à fait excessif. En réalité, je les organise » .
A l'évidence, cette remarque de M. Jean-François Chadelat n'est pas prise à la légère par le représentant de la FFSA qui, dans sa contribution, prend le soin de préciser les principes qui doivent régir le champ d'intervention de l'AMC, et souligne que « dans la logique de la couverture complémentaire de base, l'intervention des organismes d'AMC sur les garanties relevant de ladite couverture doit porter sur tous les points remboursables, à des taux qui peuvent certes être différents par pathologies. »
Il reste que ce grief de nationalisation n'a pas provoqué un écho médiatique comparable à l'accusation de privatisation, également portée à l'encontre du dispositif présenté par M. Jean-François Chadelat.
Pourtant, plusieurs facettes pouvaient être évoquées, dont celle de la reprise en main par l'Etat, qui trouve sa place dans plusieurs contributions des partenaires sociaux, et qui constitue un grief d'étatisation plutôt que de nationalisation.
Dans le cadre de sa contribution, la CFDT insiste à nouveau sur la nécessité d'une délégation donnée par l'Etat « aux opérateurs en santé, une fois qu'il a défini les priorités de santé et les contours de la garantie de soins », et au regard de cette exigence considère que la structure de corégulation commune à l'AMO, à l'AMC et à la l'Etat « entraînera de fait un pilotage par l'Etat ».
Au-delà de cette critique du fonctionnement futur de la corégulation, la CFDT réaffirme, à travers ce grief, une position de principe : la nécessaire clarification des rôles entre l'Etat et l'assurance maladie par l'intermédiaire d'une vraie délégation de gestion, position incontournable que l'on retrouve dans le rapport Ruellan.
En définitive, la contribution de la CFTC résume le paradoxe de ces griefs croisés de privatisation et d'étatisation « la réforme prévue par ce rapport tend à une privatisation de la sécurité sociale, privatisation orchestrée par l'Etat tant en amont qu'en aval. (...) Ce projet atteste, une fois de plus, l'omniprésence de l'Etat dans la gestion de la branche assurance maladie et plus généralement de la mise sous tutelle par l'Etat de la sécurité sociale ».
2. Une interrogation peut-être naïve
Aux critiques croisées des membres du groupe de travail, votre rapporteur ajoutera une interrogation qui porte sur trois points.
a) Le « roi est nu »
La première interrogation est probablement naïve tant, depuis notamment la mise en place de la CMU complémentaire, il semble acquis que la prise en charge des régimes obligatoires d'assurance maladie est insuffisante pour garantir aux assurés un « bon accès aux soins ».
Pourtant chaque année, près de 125 milliards d'euros 45 ( * ) sont dépensés à cet effet par ces régimes obligatoires.
Certes, on mesure bien que ces sommes considérables permettent d'assurer le fonctionnement de l'offre de soins et, en tant que de besoin, des revalorisations tarifaires et salariales.
Certes, comme l'indique le rapport Coulomb (cf. chapitre III ci-avant) les besoins en santé sont subjectifs. Mais notre système d'assurance sociale fondé sur la solidarité nationale doit-il prendre en charge pour autant l'hypocondrie ?
Dès lors que la construction proposée par le rapport Chadelat lui-même ne fait pas l'économie d'un peignage des biens, des services voire des processus afin de définir le « panier de soins » de la CMG, votre rapporteur ne parvient pas à être convaincu que 125 milliards d'euros ne permettent pas de financer durablement un panier de soins offrant aux assurés le « juste soin » ou encore, pour reprendre l'expression du rapport Ruellan, les « soins nécessaires et efficaces » .
En réalité, deux logiques s'affrontent, la première prônant une expansion sans guère de limite de l'AMO financée par un alourdissement équivalent des prélèvements obligatoires, la seconde tendant à rogner son périmètre, par exemple par une distinction entre les petits et gros risques.
Il semble à votre rapporteur que ces deux logiques s'apparentent à une forme de fuite en avant, car l'une et l'autre renoncent en réalité « à consolider et moderniser notre système de santé pour qu'il puisse continuer à garantir l'égal accès de nos concitoyens à des soins de qualité » . L'enjeu ainsi rappelé par le président de la République 46 ( * ) s'accompagne d'un appel à ce que chacun veille « dans un esprit de responsabilité à ce que chaque euro dépensé soit réellement utile à la santé » 47 ( * ) .
Votre rapporteur, par le passé, a abondamment dénoncé la légèreté avec laquelle les comptes de l'assurance maladie étaient traités, les charges nouvelles qui lui étaient chaque année transférées du budget de l'Etat, les détournements dont ses recettes faisaient l'objet. Comme si l'affichage d'un déficit de l'assurance maladie appelait davantage de compréhension que celui du budget de l'Etat. Comme si, le moment venu, il était plus aisé de demander aux Français un effort pour financer leur santé que d'exiger d'eux qu'ils versent leur obole dans le tonneau des Danaïdes du budget général.
Mais votre rapporteur ne se situait pas pour autant dans une logique de « toujours plus » pour la sécurité sociale. Celle-ci, en l'espèce aujourd'hui la branche maladie, devrait pouvoir, avec des recettes garanties, d'un dynamisme correct et d'un niveau satisfaisant, assurer sa mission qui est d'assurer aux Français l'accès à la santé.
En résumé, il ne veut pas croire qu'avec près de 125 milliards d'euros (819,95 milliards de francs) « on n'a plus rien » de nos jours en matière d'assurance maladie.
En outre, le mécanisme proposé par le rapport conduit à un dispositif au total à trois étages dont les deux premiers forment « duplex » :
- une assurance maladie obligatoire qui relève du principe rappelé à maintes reprises par le président de la CNAMTS : « chacun paie selon ses revenus, chacun reçoit selon ses besoins » 48 ( * ) ;
- un « complément de base » (AMCB) assuré par les régimes complémentaires permettant d'atteindre « l'accès aux soins garanti par la Nation » c'est-à-dire la CMG ; mais l'AMCB étant accordée sous conditions de ressources et sous la forme d'une aide dégressive, cette caractéristique devient celle de la CMG dans son ensemble ;
- une complémentaire que le rapport qualifie volontiers de haut de gamme et pour laquelle serait proscrite toute aide de la collectivité.
Dès lors que ce qui est qualifié solennellement d' « accès aux soins garanti par la Nation » est placé sous conditions de ressources, l'importance de la place des curseurs devient évidente pour un plafond de ressources donné. L'équilibre du système peut ainsi varier considérablement :
- selon la nature du panier de soins spécifiquement assuré par l'AMO au sein de la CMG, car ce panier de soins est (encore) assuré sans condition de ressources ;
- selon le panier de soins globalement assuré par la CMG dès lors qu'au-delà, non seulement de ce panier de soins mais également du niveau de ressources qui y donne droit, aucune aide ou incitation ne serait plus tolérée.
b) Une « question pertinente »
La CMG correspond, comme il a été dit, « à l'accès aux soins que la Nation garantit à chacun de ses citoyens » . Cette formule solennelle se traduit effectivement par une intervention forte de l'Etat qui est « le garant » de cet accès et plus particulièrement du Parlement qui voterait « les principes » d'une telle couverture.
Dès lors, comment ne pas s'interroger sur l'exercice qui incombe aujourd'hui au Parlement, celui du vote non moins solennel de l'ONDAM qui constitue le coeur des lois de financement de la sécurité sociale.
Il semble peu intelligible que cet objectif national, limité aujourd'hui aux dépenses prises en charge par les régimes obligatoires, ne prenne en compte qu'une partie de ce qui correspond « à l'accès aux soins que la Nation garantit à chacun de ses citoyens » .
Mais, a contrario , inclure la couverture complémentaire de base dans l'ONDAM suppose de modifier profondément le cadre constitutionnel et organique des lois de financement de la sécurité sociale et pose la question de l'opposabilité d'un objectif dont une partie des dépenses relève d'une initiative facultative, en l'espèce la souscription à une couverture complémentaire.
Faudrait-il en outre y inclure les dépenses au titre du volet complémentaire de la CMG ou conviendrait-il de se limiter - mais avec quel impact concret - à la seule dépense liée à l'aide à l'acquisition de cette couverture ?
Les perspectives ouvertes par cette question, que M. Jean-François Chadelat a bien voulu considérer comme « pertinente », ne sont pas négligeables et mettent en lumière les ambiguïtés d'une couverture de base qui inclut une couverture complémentaire facultative.
Si M. Jean-François Chadelat ne répond pas véritablement à cette question, il fait valoir avec justesse « que si nous voulons avoir une chance de voir l'ONDAM respecté un jour, ce sera forcément parce que la sécurité sociale et les complémentaires se seront organisées de façon rationnelle » 49 ( * ) .
c) L'emplâtre sur une jambe de bois
Devant votre commission, M. Jean-François Chadelat n'a pas eu de mot assez sévère, sinon sur la CMU complémentaire elle-même, du moins sur le mécanisme retenu en 1999.
« L'effet de seuil invraisemblable » qu'il comporte et qui constitue un « écueil majeur » 50 ( * ) laisse de fait sur le bord du chemin « une tranche de population que les Américains appellent " middle poor ". Ces personnes ne sont pas très pauvres mais pas suffisamment riches » .
Aussi, M. Jean-François Chadelat confiait-il à votre commission : « Par certains aspects le mécanisme qui existe aujourd'hui dans son fonctionnement me fait songer au système qui est l'un des plus mauvais systèmes au monde, le système américain. Les personnes qui travaillent au sein de très grandes entreprises, qui ont des salaires élevés, bénéficient d'une couverture haut de gamme. Les personnes très pauvres ont une couverture par la CMU. Entre les deux, nombre de personnes n'y arrivent pas ».
Ce jugement sévère conduit certes son auteur à proposer un dispositif dégressif pour les « middle poor » assorti d'une suppression de toute aide aux « complémentaires très haut de gamme » .
Il reste que la démarche, au demeurant complexe, qui conduit à pallier l'« écueil majeur » de la CMU complémentaire sans en remettre en cause le mécanisme ou encore, qui consiste à plaquer en quelque sorte un nouveau système sur l'ancien qui est défaillant, peut apparaître peu convaincant.
En effet, l'assurance maladie complémentaire de base , qui constitue à côté de l'assurance maladie obligatoire une partie de la couverture médicale généralisée, comprendrait elle-même deux formes : la CMU complémentaire et une assurance maladie complémentaire de base « proprement dite » .
Le souci de partir de « l'existant » semble conduire dans ce domaine à une rare complexité. La définition des paniers de soins (celui de l'AMO, celui de l'AMCB proprement dit mais celui encore de la CMU complémentaire assorti de contraintes spécifiques sur l'offre de soins) dont on sait la difficulté, risque alors de devenir un exercice à temps complet pour les acteurs de notre système de santé et d'assurance maladie.
3. Ne pas jeter le bébé avec l'eau du bain
Au-delà des critiques, le rapport de Jean-François Chadelat met l'accent sur deux évolutions de notre système de santé qui apparaissent inéluctables mais qui peuvent probablement se mettre en place indépendamment de l'architecture proposée par le rapport.
a) Une aide financière à la couverture maladie complémentaire
Prônée par le rapport Chadelat, la création d'une aide personnalisée à l'achat d'une assurance maladie complémentaire de base renvoie à un débat déjà ancien ouvert à l'occasion des travaux préparatoires à la loi du 23 juillet 1999 portant création de la couverture maladie universelle.
Lors de ce débat, votre commission avait soutenu la création d'une allocation personnalisée à la santé visant à « intégrer, en les solvabilisant, plus de six millions de personnes dans le système de protection sociale plutôt que les exclure » 51 ( * ) .
Responsabilisant, ce dispositif n'aurait pas nécessité une architecture aussi complexe que la CMU, et le choix de cette allocation d'un montant dégressif en fonction des revenus aurait sans aucun doute gommé les effets de seuil que Jean-François Chadelat s'efforce de « lisser ».
La préparation de la réforme de l'assurance maladie ouvre à nouveau le débat, et comme le rapport de M. Jean-claude Boulard en août 1998 52 ( * ) , qui proposait des scénarios alternatifs pour la création de la CMU, les 36 contributions sollicitées par le ministre de la santé proposent une palette de solutions.
Substituer une aide personnalisée à la santé en lieu et place de la CMU est une hypothèse à nouveau émise au sein de la contribution déposée par la Fédération nationale interprofessionnelle des mutuelles (FNIM) dont l'analyse confirme avec le recul de l'expérience, les craintes formulées par votre commission en 1999.
Une autre piste, évoquée par la Fédération nationale de la Mutualité française (FNMF) consiste en la création d'un crédit d'impôt.
En fait, la FNFM prône un système « deux en un », car ce crédit d'impôt aurait pour tâche d' « assurer le caractère effectif de l'accès aux soins » mais il aurait également une fonction de « levier nécessaire à l'organisation des couvertures complémentaires » . Car cette incitation fiscale ne pourrait être mise en oeuvre qu'en « contrepartie de la contribution au respect des contraintes d'intérêt général » . Il y aurait donc une double éligibilité à ce crédit d'impôt, celle de l'assuré qui n'est pas développée et celle de l'assureur.
Pour ce dernier, l'accessibilité se décline en trois conditions :
« Les incitations fiscales doivent avoir une contrepartie en termes de contenu de contrats afin de s'assurer de la cohérence des objectifs poursuivis par les différents financeurs ;
« Elles doivent respecter les principes fixés pour les contributions au régime général, i.e ne pas aggraver les inégalités individuelles ;
« Enfin, elles doivent permettre de limiter les effets de la sélection du risque, par exemple en fixant des écarts maximaux de montant de cotisation selon l'âge pour une même garantie. »
Manifestement ce schéma proposé par la FNMF partage une partie des préconisations faites par Jean-François Chadelat. En effet, la création de l'AMCB nécessitait bien la rédaction d'un cahier des charges auquel devraient souscrire les assurances complémentaires, et ce n'est qu'après la création de l'AMCB ainsi encadrée, que l'architecture générale se trouverait complétée par un dispositif de « bons d'achat » facilitant l'accès à l'AMCB.
Et le rapport précise « le cadre de la négociation entre les organismes de couverture maladie obligatoire et de couverture maladie complémentaire est constitué par le panier de soins défini au titre de couverture maladie généralisée » .
Mais, au-delà de la différence de formulation entre les différents dispositifs en débat, un consensus se dégage sur la nécessité d' « assurer l'égalité de tous face à la santé » , et sur la mise en oeuvre, pour atteindre cet objectif, d'une « aide à la souscription d'une couverture individuelle pour ceux qui en ont besoin » appelée de ses voeux par le président de la République 53 ( * ) .
Et, si votre rapporteur ne peut que se réjouir de cette évolution, il souligne également la philosophie, partagée par plusieurs contributions, d'une nécessaire contrepartie à souscrire par les assureurs complémentaires pour optimiser les effets d'un dispositif de solvabilisation des assurés.
b) Une articulation « intelligente » entre régimes obligatoires et complémentaires
La création d'une telle aide financière est un volet de la stratégie visant à « consolider et moderniser notre système de santé » dont le président de la République a récemment esquissé les contours 54 ( * ) .
Consolider notre système de santé en actionnant le levier de l'assurance maladie complémentaire, place le régime général et les assureurs complémentaires dans une obligation de coopération et de rationalisation de leurs actions en rupture avec la répartition actuelle des rôles.
Cet impératif n'avait pas échappé aux intéressés qui, dès le 8 juillet 1999, avaient conclu un protocole d'accord.
Devant votre commission 55 ( * ) , M. Jean-Marie Spaeth en résumait ainsi la philosophie : « nous avions considéré que cette régulation (des soins) ne pouvait s'effectuer que si les deux acteurs du système intervenaient ensemble » .
Intitulé protocole d'accord relatif à la coordination sur le panier de biens et de services et sur les relations avec les professionnels de santé , cet accord a été ratifié par la CNAMTS, la FNMF, la Fédération française des sociétés d'assurances (FNMF) et le Centre technique des institutions de prévoyance (CTIP).
Organisé autour de six articles, l'accord visait à définir un champ d'actions communes et les conditions de ce partenariat.
D'emblée, les signataires faisaient part de leur intention de rechercher « une définition commune du panier de biens et services remboursables et des conditions de leur remboursement » et d'assurer « une coordination de leurs relations avec les professions, industries et établissements de santé » .
Dans son détail le descriptif contenait des dispositions relatives à l'informatisation des professionnels de santé, au développement de nouvelles modalités d'organisation des soins (réseaux de soins), ainsi que diverses mesures techniques liées à l'expansion de l'informatisation du système de santé.
De même, la question de l'accès aux données de santé, qui est l'objet du rapport Babusiaux 56 ( * ) , figurait également dans l'accord.
« C'était un accord très ambitieux » soulignait M. Etienne Caniard devant votre commission 57 ( * ) et « il posait rapidement et parfois de façon un peu elliptique presque tous les éléments que je viens d'exposer. (...) Mais, la ministre, Martine Aubry, s'était opposée publiquement à cet accord, le percevant comme une tentative de privatisation de l'assurance maladie. (...) Cet accord est apparu comme prématuré et inadapté au pouvoir politique, ce qui explique qu'il n'a absolument pas été appliqué » .
De fait, en 1999, et votre commission l'avait amplement souligné à l'occasion du débat sur le projet de loi de financement de la sécurité sociale pour 2000, le Gouvernement semblait « vouloir agir seul » .
Le plan audacieux et ambitieux de refondation du système soins que la CNAMTS avait alors élaboré, utilisant le pouvoir de proposition que lui reconnaissaient les ordonnances de 1967, a fait l'objet d'une fin de non-recevoir, et votre commission avait souligné combien il aurait gagné à être analysé par le Gouvernement et débattu devant le Parlement.
L'accord du 8 juillet 1999 conclu entre la CNAM et les assureurs complémentaires a été emporté avec ce « Plan stragétique » comme l'a confirmé M. André Renaudin devant votre commission 58 ( * ) : « le Gouvernement n'a jamais validé le plan stratégique de la CNAM. Or, le protocole d'accord entre la CNAM et les complémentaires s'inscrivait dans la continuité de ce plan stratégique ».
Il ajoutait : « l'accord était novateur et il faut beaucoup de temps pour que les idées nouvelles s'imposent. (...) J'ai fini par être convaincu qu'il n'était pas possible, vu les structures d'organisation de la sécurité sociale dans notre pays, d'avancer sur un sujet aussi sensible sans associer les pouvoirs publics » .
Devant votre commission, M. Jean-François Chadelat formulait une analyse peu différente : « quant à l'accord du 8 juillet 1999, je dirai que les relations entre la sécurité sociale et les organismes complémentaires ne sont pas simples. (...) Pour les organiser, le Gouvernement, les pouvoirs publics doivent apporter leur aide. Or, suite à cet accord, non seulement aucune aide n'a été apportée mais une fin totale de non-recevoir des propositions a été opérée par le ministre de la sécurité sociale de l'époque. Je regrette cela. »
Aujourd'hui, il en est fort heureusement différemment. Le président de la République affirmait récemment 59 ( * ) que l'assurance maladie complémentaire devait « devenir un acteur à part entière d'une vie conventionnelle renouvelée et élargie par l'instauration d'un véritable partenariat avec l'assurance maladie » .
Votre rapporteur ne peut que déplorer le retard pris dans ce domaine du fait de la fin de non-recevoir opposée en 1999 par le précédent gouvernement.
Devant votre commission, M. Jean-François Chadelat soulignait que son rapport « (s'inscrivait) en quelque sorte dans le prolongement de cet accord » 60 ( * ) .
Ce « prolongement » est toutefois apparu à votre rapporteur assorti d'une construction institutionnelle dont l'accord du 8 juillet 1999 faisait l'économie.
CONCLUSION
A l'évidence, les rapports issus des travaux des groupes constitués au sein de la commission des comptes de la sécurité sociale peuvent contribuer à terme, par les analyses et les réflexions qu'ils comportent, à une évolution maîtrisée des dépenses d'assurance maladie.
Il est certain que des responsabilités clairement établies dans la gestion de la branche maladie du régime général ne pourraient avoir que des effets positifs là où s'instaurent aujourd'hui des griefs croisés : intrusion de l'Etat, dont le temps politique relève du court terme et la faiblesse à l'égard des intérêts catégoriels se révèle constante ; a contrario , plainte rituelle des partenaires sociaux à l'égard de cette intrusion qui les dispense souvent d'agir.
Il est non moins évident qu'il serait hautement souhaitable que les efforts de pédagogie des régimes obligatoires à l'égard tant des professionnels de santé que des assurés ne soient plus annihilés par les ajustements opérés en sens contraire par les assureurs complémentaires.
Enfin, il serait logique qu'un ONDAM médicalisé, construit à l'issue d'une longue concertation avec les professionnels de santé, voire les usagers, ait plus de chance d'être spontanément ou conventionnellement respecté qu'un objectif comptable et vain se résumant à un taux de progression arbitraire.
Mais, au-delà de ces vérités d'évidence, comment ne pas considérer que M. Jean-François Chadelat profère une vérité première lorsqu'il déclare devant votre commission : « si les dépenses de santé continuent à évoluer au rythme actuel, mon exercice, comme celui de M. Coulomb et de Mme Ruellan, n'a plus de sens » 61 ( * ) .
De fait, il est inenvisageable que les dépenses d'assurance maladie puissent continuer à progresser au rythme de 6 à 7 % par an. Aucune recette mise face à ces dépenses ne peut afficher un tel dynamisme. Ce qui veut dire que, tous les cinq ans, il faudra affecter de nouvelles taxes ou de nouvelles cotisations à l'assurance maladie.
Cela veut dire également que, si l'on retient une hypothèse, qui aujourd'hui serait optimiste, d'une progression des dépenses d'assurance maladie de deux points seulement supérieure à la croissance de la richesse nationale, les premières atteindraient, en 2040, plus de 16 % du PIB contre 8 % en 2003, soit un doublement.
Ce contexte incite à la plus grande prudence quant à la distribution généreuse de nouveaux points de CSG que d'aucuns proposent. Ces points ont été successivement évoqués pour combler le déficit de l'assurance maladie, pour garantir la pérennité de l'allocation personnalisée d'autonomie - avancée aussi généreuse que peu financée par le précédent gouvernement - et naturellement pour équilibrer les régimes de retraite par répartition. Il resterait à mentionner encore le déficit du Fonds de solidarité vieillesse (FSV) auquel il manque également une fraction de CSG.
Sans même s'interroger sur l'augmentation massive des prélèvements obligatoires qui en résulterait, la « multiplication des points » de CSG, impôt dont chacun souligne les mérites - son assiette large et son taux bas - conduirait inéluctablement cet impôt dans la voie des exonérations, des abattements et des niches fiscales qui caractérisent les défauts de notre impôt sur le revenu.
Il reste que si, aujourd'hui, chacun peut mesurer le bien-fondé d'une réforme réfléchie et profonde de l'organisation de notre système de santé et d'assurance maladie, la réflexion est passablement bousculée par la grave crise financière que connaît aujourd'hui la CNAMTS.
Cette situation constitue un phénoménal retour en arrière, à l'époque où l'actualité de la sécurité sociale était faite de « trous » et de plans de redressement d'urgence destinés à les combler, généralement par des mesures de court terme.
Les lois de financement de la sécurité sociale créées par les réformes constitutionnelle et organique de 1996 devaient précisément ouvrir une période nouvelle, celle d'un rendez-vous annuel devant le Parlement permettant d'apporter en temps utile les inflexions nécessaires dans le cadre d'un débat démocratique et transparent.
Ce rendez-vous annuel, le précédent gouvernement n'a pas voulu le faire vivre tout au long de la précédente législature. Il s'est contenté de constater une prétendue « robustesse du redressement des comptes sociaux », c'est-à-dire de se féliciter qu'une conjoncture exceptionnellement favorable masque un bref moment la dégradation des « fondamentaux » et permette de surcroît de ponctionner les finances sociales au profit de la coûteuse politique des trente-cinq heures.
Aujourd'hui, il appartient au Gouvernement tout à la fois de résoudre la crise financière de l'assurance maladie, de mettre en oeuvre sa réforme différée et de redonner un sens aux lois de financement qui ont pour mission de garantir notre protection sociale contre une gestion « au fil de l'eau » qui en compromet les acquis. Nul doute que la tâche est considérable.
TRAVAUX DE LA COMMISSION
Réunie le mercredi 18 juin 2003 sous la présidence de M. Nicolas About, président , la commission a entendu la communication de M. Alain Vasselle sur les perspectives de l'assurance maladie .
M. Alain Vasselle, rapporteur, a souligné que l'année qui venait de s'écouler avait été riche d'annonces : réforme de la sécurité sociale, gouvernance de l'assurance maladie, clarification des flux financiers entre le budget de l'Etat et les comptes sociaux, définition d'une véritable politique de santé publique, sont autant de chantiers ouverts depuis l'examen du projet de loi de financement de la sécurité sociale pour 2003.
Il a indiqué que la commission avait souhaité, en amont du processus de réforme annoncé, faire le point sur les perspectives de l'assurance maladie, au vu notamment des conclusions formulées par les trois groupes de travail constitués au sein de la commission des comptes de la sécurité sociale en septembre 2002.
Il a rappelé que le premier groupe, animé par Mme Rolande Ruellan, devait établir un état des lieux des relations entre l'Etat et l'assurance maladie, le deuxième, animé par M. Alain Coulomb, réfléchir à la médicalisation de l'Objectif national de dépenses d'assurance maladie (ONDAM), le dernier enfin, présidé par M. Jean-François Chadelat, étudier la répartition des interventions entre les assurances maladie obligatoires et complémentaires en matière de dépenses de santé.
Premier des trois rapports à être rendu au ministre, le rapport Ruellan devait « établir un état des lieux partagé des relations entre l'Etat et l'assurance maladie » et étudier « la nature des missions des différents acteurs de notre système de santé et d'assurance maladie ».
Le groupe, au sein duquel les partenaires sociaux ont été les principaux acteurs, ne se retrouve qu'autour d'une critique sévère de la situation actuelle, critique qui s'adresse en fait à l'Etat, auquel il est reproché « à la fois de ne pas faire ce qui relève de sa responsabilité et d'interférer dans les compétences déléguées aux caisses ».
M. Alain Vasselle, rapporteur, a précisé que, si cette charge ne semblait pas dépourvue de fondement au regard de la crise de confiance qui s'est instaurée au cours de la précédente législature, elle ne saurait servir de prétexte pour dégager les autres acteurs des systèmes de santé et d'assurance maladie de tout examen de leurs propres responsabilités.
Ce parti pris conduit, de surcroît, le groupe à écarter un certain nombre de questions relatives par exemple à un élargissement de la composition des conseils d'administration des caisses nationales, à la formalisation d'un mode de consultation élargi sur les projets dans le domaine de l'assurance maladie ou encore aux conditions d'une régionalisation du système de santé.
Au total, M. Alain Vasselle, rapporteur, a fait état de sa perplexité face à la tonalité peu conclusive de ce rapport.
Il a poursuivi son exposé en indiquant qu'au regard de cette première déception, le rapport d'Alain Coulomb consacré à la médicalisation de l'ONDAM apparaissait comme le « bon élève de la classe », à la fois par le consensus sur lequel il repose et par ses propositions « clé en main ».
Son premier apport est de mettre en avant l'existence de déterminants de santé à faible « réformabilité » : le vieillissement de la population, la croissance économique ou le progrès technique qui « peuvent expliquer à eux seuls 3 à 3,5 points en volume de l'augmentation des dépenses de santé ».
M. Alain Vasselle a souligné que le processus de construction d'un ONDAM « médicalisé » proposé par le rapport présentait, en outre, le mérite de souligner à la fois la nécessité d'une association étroite des professionnels de santé à l'élaboration de cet objectif et l'importance du processus contractuel pour en assurer le respect.
Il a toutefois indiqué que cette construction, pour consensuelle qu'elle soit auprès des acteurs du système de santé, laissait une place incertaine au Parlement qui intervient, certes, en amont sur les priorités de santé, mais surtout en aval dans le rôle ingrat d'appliquer à une démarche jusque-là très sanitaire les contraintes du contexte économique.
En conclusion de cette deuxième analyse, M. Alain Vasselle, rapporteur, a souligné que si, en amont, le cheminement proposé par le rapport Coulomb apparaissait clairement, en aval, le bouclage de l'opposabilité reposait essentiellement sur le renouveau du processus conventionnel, tandis que la phase proprement parlementaire n'était pas sans présenter d'ambiguïtés alors même qu'elle donne à l'ONDAM sinon sa force juridique, du moins sa légitimité démocratique.
Il a poursuivi son exposé par la présentation du rapport du troisième et dernier groupe de travail installé par le ministre de la santé, de la famille et des personnes handicapées, celui chargé d'une réflexion sur « la répartition actuelle des interventions des régimes de base et de l'assurance complémentaire en matière de santé ».
M. Alain Vasselle a précisé que ce rapport partait d'un double constat largement partagé. D'une part, la couverture maladie de base ne suffit pas à garantir un accès satisfaisant aux soins, en particulier des Français les plus modestes : la création de la couverture maladie universelle (CMU) complémentaire en témoigne. D'autre part, la répartition des interventions et, plus généralement, les relations entre les régimes de base et les régimes complémentaires ne sont pas satisfaisantes.
Face à ce constat, M. Jean-François Chadelat a proposé une construction personnelle et originale : la couverture maladie généralisée (CMG), conjuguant l'assurance maladie obligatoire (AMO) et une assurance maladie complémentaire de base (AMCB). Cette CMG correspondrait, selon M. Jean-François Chadelat, à « l'accès aux soins que la Nation garantit à chacun de ses citoyens ».
M. Alain Vasselle, rapporteur, a indiqué que l'AMCB resterait toutefois une couverture facultative dans le cadre de la « liberté individuelle de l'assuré de s'assurer » et il a précisé que, dès lors que l'AMCB est incluse dans un accès aux soins que garantit la Nation, le rapport concluait logiquement que personne ne devrait renoncer à y souscrire pour des raisons financières.
Aussi le rapport propose-t-il de créer une aide personnalisée à l'acquisition de l'AMCB, gagée par la suppression des avantages fiscaux et sociaux dont bénéficient aujourd'hui les contrats de santé collectifs.
Cette construction complexe présente certaines limites et elle a, à ce titre, fait l'objet de griefs croisés de privatisation ou d'étatisation du système d'assurance maladie.
A ces critiques, le rapporteur a ajouté une interrogation qui porte sur trois points.
M. Alain Vasselle a qualifié sa première interrogation de « probablement naïve » tant, depuis notamment la mise en place de la CMU complémentaire, il semble acquis que la prise en charge des régimes obligatoires d'assurance maladie est insuffisante pour garantir aux assurés un « bon accès aux soins ».
Il a constaté pourtant que, chaque année, près de 125 milliards d'euros étaient dépensés par les régimes obligatoires sans qu'apparemment ait été trouvée la consistance d'un panier de soins à la fois nécessaire et efficace.
Sa deuxième interrogation a porté sur les implications d'une couverture maladie généralisée correspondant à l'accès aux soins garanti par la Nation, au regard de l'exercice qui incombe à la représentation nationale de se prononcer sur l'ONDAM. Inclure l'AMCB dans cet objectif apparaîtrait, en première analyse, légitime mais supposerait de modifier profondément l'environnement juridique des lois de financement de la sécurité sociale et poserait la question de l'opposabilité d'un objectif dont une partie des dépenses relèverait d'une initiative facultative.
Sa troisième et dernière interrogation a concerné l'efficacité de la CMU complémentaire et le mécanisme retenu en 1999. M. Alain Vasselle, rapporteur, a constaté que M. Jean-François Chadelat dénonçait « l'effet de seuil invraisemblable » dont ce mécanisme est porteur et contre lequel la commission avait mis en garde le Gouvernement il y a quatre ans. Ce jugement sévère ne conduit pas pour autant l'auteur à proposer de réformer la CMU : il y ajoute un dispositif supplémentaire, destiné à en gommer les effets pervers. La démarche ne va pas, à l'évidence, dans le sens d'une simplification.
M. Alain Vasselle, rapporteur, a estimé que ces interrogations ne devaient toutefois pas masquer les pistes intéressantes qu'ouvrait le rapport de M. Jean-François Chadelat même si, séparées de l'architecture proposée, elles apparaissaient moins originales.
Il a constaté, d'une part, que la mise en place d'une aide personnalisée à l'achat d'une assurance maladie complémentaire, que le Président de la République a appelé de ses voeux lors de son discours au 37 e congrès de la mutualité française, recueillait désormais un large consensus.
Il a, d'autre part, souligné qu'une articulation « intelligente » entre régimes obligatoires et complémentaires, passant par un rôle accru des assureurs complémentaires, semblait partagée par les pouvoirs publics et les principaux acteurs du système de santé.
Concluant cette présentation des travaux menés au sein de la commission des comptes de la sécurité sociale, M. Alain Vasselle a souligné que les réflexions et la mobilisation actuelles, en vue de consolider et moderniser sur la durée notre système de santé, se heurtaient à une difficulté immédiate, l'extrême fragilité des comptes de l'assurance maladie, dont la commission s'était inquiétée tout au long de la précédente législature.
De fait, le régime général affiche, pour 2003, un déficit global de 7,9 milliards d'euros dû exclusivement à la branche maladie, dont le déficit prévisionnel pour 2003 est de 9,7 milliards d'euros et le déficit cumulé 1999-2003 de plus de 20 milliards d'euros.
M. Alain Vasselle, rapporteur, a précisé qu'au-delà d'un « effet de ciseau prononcé » dû au retournement conjoncturel, la commission des comptes de la sécurité sociale insistait sur le caractère structurel du déficit de l'assurance maladie et les perspectives d'évolution potentiellement explosive qu'elle pourrait connaître.
Il a constaté qu'en quatre ans, de 1999 à 2003, les dépenses d'assurance maladie auront augmenté de 26 %, soit, en moyenne annuelle, une progression de 2,6 points supérieure à celle du PIB.
M. Alain Vasselle, rapporteur, a indiqué qu'un calcul simple montrait que, si ce différentiel de croissance se maintenait durablement à deux points, les dépenses d'assurance maladie, qui représentent aujourd'hui environ 8 % du PIB, en atteindraient près de 11 % en 2020 et plus de 16 % en 2040. Un différentiel de trois points conduirait à des dépenses d'assurance maladie s'élevant à près de 13 % du PIB en 2020 et plus de 23 % en 2040.
Ces ordres de grandeur montrent que, si rien n'est fait, la question des besoins de financement de l'assurance maladie dans les trente à quarante années qui viennent est d'une ampleur bien supérieure à celle des retraites, car ce sont entre trois et cinq points de PIB qu'il faudra mobiliser en 2020 et entre huit et quinze à l'horizon 2040.
Il a conclu en regrettant qu'aujourd'hui, alors qu'il serait nécessaire de conduire progressivement une réforme réfléchie, concertée et profonde de notre système de santé, la sécurité sociale était dans une situation qu'elle avait connue, par le passé, lorsque son actualité était faite de « trous » et de plans de redressement d'urgence.
M. Alain Vasselle a constaté, dès lors, que le Gouvernement devait tout à la fois résoudre la crise financière de l'assurance maladie, mettre en oeuvre les réformes nécessaires et redonner un sens aux lois de financement. Il a souligné qu'il s'agissait là d'une tâche considérable nécessaire.
M. Jean Chérioux a estimé qu'au regard du constat établi par le rapporteur, la mise en place d'une réforme de l'assurance maladie ne serait pas simple. Il a souhaité savoir si les rapports de la Cour des comptes faisaient apparaître des sources d'économies potentielles.
A cet égard, il a interrogé le rapporteur sur la part des dépenses imputables au versement des indemnités journalières de l'assurance maladie, à la psychiatrie et à la prise en charge des affections de longue durée.
M. Alain Vasselle, rapporteur, a observé que le ministre de la santé, de la famille et des personnes handicapées, considérait que des marges d'économies pourraient être dégagées grâce au développement d'une politique d'évaluation du service médical rendu, accompagnée d'une meilleure coordination des soins.
Il a notamment précisé que, selon le rapport de la commission des comptes de la sécurité sociale, le montant total des dépenses imputables au versement des indemnités journalières s'établissait à 6,9 milliards d'euros en 2002.
M. Guy Fischer a fait part de sa relative déception quant à la teneur de la communication du rapporteur, qui évoque plus des constats qu'il ne propose de piste de réforme. Mais il a observé qu'en évoquant un déficit cumulé de l'assurance maladie de 20 milliards d'euros, le rapporteur faisait le choix de la dramatisation. Il a fait part de sa crainte que les nombreuses réflexions et projets évoqués pour la réforme de notre système de santé et d'assurance maladie conduisent à imposer, en réalité, des solutions déjà prêtes.
Il a souligné les conséquences d'une réduction brutale des dépenses hospitalières et constaté que les restructurations provoquées par la réforme de la carte sanitaire entraient en contradiction avec la politique de prévention préconisée par le ministre de la santé.
Il s'est inquiété de la menace d'une rupture d'équilibre entre les régimes de base et les assureurs complémentaires, et fait part de la vigilance nécessaire pour ne laisser personne dans l'ignorance des conséquences d'une telle évolution.
S'agissant des indemnités journalières versées par l'assurance maladie, M. Guy Fischer a rappelé qu'une étude récente avait montré le détournement de cette prestation pour financer des formes de « préretraite ». Il a indiqué, à cet égard, que le débat sur la réforme des retraites serait l'occasion d'évoquer la place des « seniors » dans notre société.
M. Gilbert Chabroux a constaté le caractère « inédit » et « abyssal » du déficit de la sécurité sociale en 2003. Il s'est demandé si le Gouvernement ne laissait pas ainsi dériver les comptes pour mieux imposer une réforme drastique. Il a souligné, a contrario, que les comptes de la sécurité sociale avaient enregistré de 1999 à 2001 un équilibre que l'on pouvait, certes, prétendre fragile, mais qui restait un équilibre.
Il a souligné l'importance d'une réflexion d'ensemble sur la protection sociale et a regretté que les débats sur la réforme des retraites et de l'assurance maladie ne soient pas menés simultanément. Il a déploré, en outre, que le débat sur le projet de loi relatif à la bioéthique soit bloqué et que le projet de loi relatif à la politique de santé publique ne soit pas voté avant l'examen du projet de loi de financement de la sécurité sociale pour 2004.
M. Gilbert Chabroux a exprimé son inquiétude sur le lien établi entre le vieillissement de la population et le déséquilibre des comptes de l'assurance maladie. Ajouté à la remise en cause de l'allocation personnalisée d'autonomie (APA), ce lien lui semblait poser la question du sort que le Gouvernement entendait réserver aux personnes âgées.
En réponse à MM. Guy Fischer et Gilbert Chabroux, M. Alain Vasselle, rapporteur, a tenu à préciser que la mention d'un déficit de 20 milliards d'euros de la branche maladie ne relevait pas d'une volonté de dramatisation, mais renvoyait aux chiffres publiés par la commission des comptes de la sécurité sociale de mars 2003. Il a constaté que l'impact du vieillissement sur les dépenses de l'assurance maladie relevait d'une évidence rappelée par le rapport Coulomb, qui énonçait les facteurs structurels déterminant l'évolution des dépenses, parmi lesquels figuraient également le progrès médical et la croissance économique.
M. Louis Souvet a réaffirmé son attachement au système de sécurité sociale mis en oeuvre en 1945. Mais il a attiré l'attention de ses collègues sur les évolutions économiques et sociales qui s'étaient produites depuis lors, et à la lumière desquelles, sans remettre en cause les principes fondateurs du système de protection sociale, il convenait de l'aménager afin de remédier aux déséquilibres qui sont les siens.
M. Francis Giraud s'est félicité de la précision du constat établi par le rapporteur. Il s'est référé à son expérience professionnelle pour souligner que les Français ne disposaient pas d'informations suffisantes sur le coût de la maladie et sur les choix indispensables à la pérennité de notre système d'assurance maladie. Il a estimé qu'une pédagogie de la réforme était indispensable.
M. Paul Blanc s'est dit convaincu qu'il n'existait pas de solution unique pour réformer l'assurance maladie. Il a souligné les effets incontournables du progrès médical sur l'augmentation des dépenses de santé et a considéré que la réforme était l'affaire de tous.
Il a rappelé à cet égard les préoccupations contradictoires auxquelles étaient confrontés les élus locaux qui président le conseil d'administration d'un hôpital.
M. Jean-Louis Lorrain a souligné que le diagnostic établi par le rapporteur était une preuve de l'indépendance d'esprit de la commission.
Il s'est interrogé sur les pistes de réforme praticables, et notamment sur les bienfaits à attendre de la régionalisation. Il s'est félicité des progrès déjà accomplis, comme le développement des médicaments génériques ou la baisse du nombre de visites à domicile, qui sont autant de preuves que les médecins ont déjà réagi.
M. Jean-Louis Lorrain a considéré qu'une des questions essentielles de la réforme était de connaître précisément les voeux des Français quant aux périmètres de leur protection sociale et a fait remarquer, en conclusion, les liens forts qui unissent la politique de santé et la réforme de l'assurance maladie.
M. Yves Krattinger s'est félicité que l'exposé du rapporteur suscite un tel débat. Il a invité ses collègues à relativiser le montant du déficit, au regard de la masse des dépenses de l'assurance maladie.
Il a rappelé que la croissance des dépenses de santé était un phénomène propre à l'ensemble des pays riches et que cette croissance évoluait d'autant plus vite que la richesse nationale s'accroissait. Il a observé, au demeurant, que cette croissance des dépenses ne se traduisait pas automatiquement par une plus grande efficacité du système de santé.
M. Yves Krattinger s'est dit convaincu, en outre, que la responsabilité de cet accroissement des dépenses était partagée par l'ensemble des acteurs, tout en soulignant que la prévention et le dépistage précoce des maladies étaient sources de réduction des dépenses.
Dès lors, l'examen de trois critères que sont les dépenses inutiles, une offre surabondante et une politique de santé insuffisante, devaient permettre de déterminer les bases d'une réforme.
Il s'est interrogé sur la pertinence d'un recours à la privatisation du système d'assurance maladie, alors qu'un consensus se dégage pour dire que le modèle de santé et d'assurance maladie américain se caractérise par des dépenses plus élevées, sans que les résultats laissent apparaître une efficacité supérieure.
M. Nicolas About, président , s'est déclaré en accord avec le constat selon lequel il n'y a pas de corrélation entre le niveau de dépenses de santé et l'allongement de la durée de vie. Il a précisé que toute comparaison internationale nécessitait de faire une distinction entre les dépenses de santé et les dépenses prises en charge par la protection sociale.
Il a également souligné que, s'il lui semblait intéressant et utile de relativiser le déficit de l'assurance maladie, il ne fallait pas néanmoins occulter le fait que le précédent gouvernement n'avait pas mis à profit la période de croissance exceptionnelle que notre pays a connue pour constituer des réserves, mais en avait profité, au contraire, pour ponctionner les comptes sociaux pour financer les 35 heures.
M. Dominique Leclerc a considéré que la réforme de l'assurance maladie devait comprendre des mesures de responsabilisation des acteurs, et que, dans le domaine de l'hôpital, il y avait matière à améliorer la qualité du service à coût constant. Enfin il a regretté que la responsabilité des gestionnaires du système n'ait jamais été engagée alors qu'il serait normal que leur gestion soit aussi soumise à évaluation.
En réponse aux différents intervenants, M. Alain Vasselle a souligné qu'il avait conçu son rapport dans un but avant tout pédagogique, ce qui l'avait conduit à privilégier l'analyse du contenu des rapports Ruellan, Coulomb et Chadelat, et à attirer l'attention sur les évolutions potentielles de l'assurance maladie à l'horizon 2020-2040 en l'absence de réforme.
En réponse à M. Guy Fischer, il a indiqué que les craintes d'un démantèlement du réseau hospitalier n'étaient pas fondées, car l'objet de la planification était précisément de veiller à la répartition de l'offre de soins sur l'ensemble du territoire dans le respect de la sécurité sanitaire.
En réponse à M. Jean-Louis Lorrain, M. Alain Vasselle a précisé que le projet de loi relatif à la politique de santé publique contenait des dispositions visant à prendre en compte la dimension régionale des problèmes sanitaires.
En conclusion, il a rappelé que la commission ne s'était pas tenue exclusivement à des analyses, mais avait formulé des propositions précises ; qu'ainsi, à l'occasion de l'examen du projet de loi de financement de la sécurité sociale pour 2003, le Gouvernement avait répondu favorablement à sa demande de créer un groupe de travail consacré à la clarification des relations financières entre l'Etat et la sécurité sociale. M. Alain Vasselle, rapporteur, a estimé que cette clarification était un élément important d'une réflexion sur la réforme de l'assurance maladie. Il a indiqué qu'il avait lui-même fait valoir que le déficit de l'assurance maladie ne saurait être dénoncé sans évoquer celui, parallèle, du budget de l'Etat. Aucune « leçon de bonne gestion » ne saurait être donnée, a priori, à la sécurité sociale sans qu'une réflexion soit menée également sur les insuffisances de la gestion budgétaire.
En réponse au risque de privatisation évoqué par M. Yves Krattinger, il a souligné que la proposition d'aide à la souscription d'une couverture complémentaire sous conditions de ressources, évoquée par le Président de la République, n'était, en aucun cas, une privatisation, mais une mesure de solvabilisation destinée à ceux qui en ont besoin.
ANNEXE
-
COMPTE RENDU INTÉGRAL
DES AUDITIONS PUBLIQUES
M. Nicolas ABOUT, président - Nous abordons la première de nos trois réunions consacrées aux perspectives de l'assurance maladie, qui devraient déboucher mi-juin, sur une communication de synthèse de M. Alain Vasselle, rapporteur des lois de financement de la sécurité sociale pour l'assurance maladie.
Le Gouvernement a annoncé qu'il entendait avancer dans la voie d'une réforme de la sécurité sociale à l'automne prochain.
Trois groupes de travail ont été constitués en septembre dernier, dans le cadre de la Commission des comptes de la sécurité sociale. Trois rapports ont été ainsi rendus publics fin 2002 et début 2003 : le rapport Ruellan, sur les relations entre l'État et l'assurance maladie ; le rapport Chadelat, sur la répartition des interventions entre assurance maladie obligatoire et complémentaire en matière de dépenses de santé ; le rapport Coulomb, sur la médicalisation de l'ONDAM.
Les contraintes des agendas des différents intervenants ont légèrement troublé la logique de nos auditions. Nous aurions dû d'abord entendre les auteurs des trois rapports et ensuite recueillir les réactions. Cependant, il n'est pas choquant que nous débutions nos travaux par l'audition de M. Jean-Marie Spaeth, président de la CNAMTS. La situation actuelle de l'assurance maladie constitue bien le point de départ de la réflexion lancée sur les voies et moyens d'une réforme de notre système de soins.
Monsieur le président, je vous propose, au cours d'un exposé introductif d'une vingtaine de minutes, de donner votre point de vue sur les recommandations de ces trois rapports. Je donnerai ensuite la parole à notre rapporteur, qui vous a d'ores et déjà adressé des questions. Puis les commissaires interviendront selon leurs souhaits. Je précise à chacun que ces auditions font l'objet d'un enregistrement audiovisuel, qui sera retransmis sur notre chaîne parlementaire. Leur compte rendu intégral sera publié dans le rapport de M. Vasselle. Ainsi, si nous pouvons rendre ces auditions aussi vivantes que possible, il sera d'autant plus facile pour nos téléspectateurs de les suivre. Monsieur le président, je vous donne la parole.
Audition de M. Jean-Marie SPAETH, président du conseil
d'administration
de la Caisse nationale d'assurance maladie des travailleurs
salariés (CNAMTS)
(7 mai 2003)
M. Jean-Marie SPAETH - Merci, monsieur le président. En 1996, une réforme en matière de sécurité sociale a eu lieu. Depuis cette date, personne n'a remis en cause le pouvoir clair et précis du Parlement en matière de protection sociale, plus particulièrement en matière d'assurance maladie. De plus, l'universalité de la sécurité sociale est apparue, qu'il s'agisse de l'accès aux soins ou du financement, avec la CSG. Le Conseil constitutionnel a d'ailleurs clairement indiqué que la CSG a une finalité précise, le financement de l'assurance maladie. Je rappelle que les cotisations sociales fondées sur la masse salariale sont supérieures aux recettes de la CSG.
Pourquoi un débat se tient-il sur la sécurité sociale au niveau des parlementaires, de l'assurance maladie, des professionnels de santé ? J'estime que la réforme de 1996, malgré les avancées citées, reste inachevée. La question de la finalité du financement reste en suspens. La médicalisation de l'ONDAM reste à accomplir. Par conséquent, la définition des droits collectifs en matière d'accès au système de soins dont disposent nos concitoyens est nécessaire. Dans ce cadre collectif, nous devons également nous interroger sur les droits de chaque individu.
Ainsi, je partirai de deux principes. Tout d'abord, j'insiste sur la nécessité d'une séparation claire entre celui qui conçoit les politiques de santé, qui arrête les priorités sanitaires, et celui qui se charge de les mettre en oeuvre. Cela implique une réforme de l'État. En effet, ces deux dernières décennies ont montré que la confusion des rôles, qui fait que tout est indistinctement remis aux mains de l'État, affaiblit d'abord la capacité de ce dernier à faire des choix stratégiques et à les inscrire dans la durée. En outre, cela renforce les lobbies et éloigne les décisions des intérêts des patients. Ma conviction intime est qu'il convient de replacer les patients au centre du dispositif.
Le deuxième principe concerne l'opérateur de la mise en oeuvre de la politique sanitaire. Il doit impérativement être investi d'une mission de service public, porté par les partenaires sociaux représentant la société civile et, ainsi, les assurés sociaux.
Je développerai le premier principe. C'est à la puissance publique, et à personne d'autre, de définir la politique de santé. Cette affaire est maintenant entendue, et c'est heureux. La loi sur la politique de santé de notre pays, telle qu'elle nous a été soumise la semaine dernière au conseil d'administration de la Caisse nationale, est une avancée positive.
Je considère que la politique de santé publique possède de multiples facettes. Elle concerne à la fois l'environnement, la sécurité sanitaire, les conditions de vie et de travail. L'aspect sanitaire n'est qu'un élément de la politique de santé. J'en resterai au système de soins.
La Constitution française garantit à tous nos concitoyens la protection de la santé. Notre problématique doit être la suivante : comment donner corps à cette garantie constitutionnelle ? Je considère que nous devons aller plus loin que le remboursement de tel ou tel acte. Pour cela, je préconise d'élaborer, pour les pathologies lourdes ou chroniques, des protocoles qui décrivent les actes nécessaires et leur articulation. La communauté scientifique se chargerait de définir ces processus de soin. Le rapport Coulomb va dans cette direction.
Ainsi, des outils sont constitués en vue de la médicalisation de l'ONDAM et simultanément un cadre est donné, qui donne des garanties à nos concitoyens. Ce cadre, à travers des protocoles et des références, organise au demeurant la communauté médicale (médecins et hôpitaux). Nous pourrons également progresser vers un mode d'allocation des ressources autour de processus de soins et non acte par acte.
Par ailleurs, ces protocoles permettraient d'organiser la régulation et la maîtrise des dépenses de santé. Je rappellerai que cette régulation, cette maîtrise sont nécessaires, pas uniquement pour des raisons économiques. Pour les assurés, cela implique une vérification permanente de la pertinence de la réponse qu'apporte le système de soins à leurs besoins. Pour les professionnels de santé, cela permet de concilier offre libérale et financement socialisé. Sans régulation, l'ajustement s'effectue soit au prix d'un renoncement à des soins, soit au prix d'une augmentation des charges de financement. Dans ces deux cas, l'avenir des professionnels est fortement compromis.
Je récapitulerai les trois systèmes de régulation français, qui n'ont pas eu tous les effets escomptés, de mon point de vue. Tout d'abord, le ticket modérateur a été mis en place, pour responsabiliser le patient. J'estime que cet outil n'a rien régulé. De plus, il a entraîné une hausse des prix, comme pour les soins dentaires. Il a créé de l'exclusion et de la frustration. Il a conduit à la mise en place de la CMU complémentaire.
En deuxième lieu, les médecins ont été responsabilisés, en tant qu'ordonnateurs des dépenses. Cette méthode, associée à l'existence du secteur 2, les spécialistes, avec qui nous avons des difficultés de rapport conventionnel, est vraisemblablement à l'origine d'un sentiment de culpabilisation et de rejet du corps médical.
Enfin, la maîtrise par l'offre, le numerus clausus , a été mise en place. Cela n'a pas porté ses fruits, du fait de la non-remise en cause de la liberté d'installation. Cela a accentué les inégalités en matière d'offre de soins.
Pour que nos systèmes évoluent, je considère que l'élaboration de protocoles de soins est nécessaire. Ainsi, la garantie des soins donnés au patient est explicite. En creux, l'implication de la collectivité dans la prise en charge des soins sera délimitée.
De plus, le mode d'allocation de ressources pour l'hôpital doit évoluer. Il s'agit aujourd'hui d'une dotation globale, qui ne devait durer que 18 mois à l'origine. J'estime que cette dotation doit comprendre les missions de service public de l'hôpital. Cependant, une part du financement de l'hôpital doit être liée à l'activité réelle. Cela permettra d'organiser un système de soins associant mieux hôpital et ville. A ce jour, les médecins en ville sont rémunérés essentiellement par le paiement à l'acte. Néanmoins ce paiement est devenu obsolète pour certaines activités. Il ne permet ni une prise en charge globale des personnes, ni de répondre aux aspirations de certains professionnels de santé. Cependant, pour changer ce système, nous nous heurtons à une forme de lobby.
Comment faire évoluer les choses ? Je considère qu'il appartient au Parlement de définir, d'une manière quinquennale, la politique de santé intégrant tous les déterminants de santé. Sur le plan sanitaire, le décideur du Gouvernement, après consultation de tous les intervenants du système de santé, définit les services et les produits de santé à partir de critères de sécurité et de compétence. Ainsi, l'État doit décider si tel produit est un médicament, si tel professionnel qui effectue un acte de chirurgie esthétique est un chirurgien.
A partir de protocoles de soins, de références médicales, l'État doit définir le périmètre de biens et de services de santé éligibles pour les régimes de base et complémentaires. Quant aux biens et services non éligibles, les complémentaires peuvent les prendre en charge. Concernant ceux qui sont éligibles, les complémentaires et la Caisse nationale d'assurance maladie doivent organiser la réponse médicale, négocier la valeur de ces biens avec tous les acteurs qui interviennent et décider du niveau de leur prise en charge.
Ainsi une claire délégation de l'État est donnée aux gestionnaires, qui ont une mission de service public. Nous devons rester cohérents avec les fondamentaux de la sécurité sociale française. Je souhaite que nous restions dans une logique d'assurance sociale : chacun paie selon son revenu, chacun reçoit selon ses besoins. La collectivité doit cerner, avec la communauté scientifique, ces besoins et leur périmètre.
Ensuite, celle-ci donne délégation à un organisme de service public, interface entre l'offre de soins et les patients. Dans ce cadre, le niveau territorial peut être mis à contribution pour vérifier la qualité des soins et la réponse aux besoins de la population. En effet, l'organisation de la réponse aux besoins n'est pas identique partout en France. Dans la région PACA, la réponse n'est pas la même dans les Bouches-du-Rhône que dans les Alpes-de-Haute-Provence.
Toutefois, la définition des droits et des devoirs des professionnels et des patients, du niveau de contribution et de prise en charge, doit rester une décision nationale.
M. le PRÉSIDENT - Merci infiniment, monsieur le président. Je passe la parole à notre rapporteur pour vous poser la première question.
M. Alain VASSELLE, rapporteur - Ma première question concerne le rapport Chadelat. M. Chadelat insiste sur une coopération nouvelle entre la Caisse nationale d'assurance maladie et les organismes complémentaires. Il évoque notamment l'accord du 8 juillet 1999, qui a fixé les modalités de coopération entre la CNAM et les organismes complémentaires. Il constate que cet accord n'a eu qu'une portée très limitée jusqu'à présent. Partagez-vous cette analyse ? Si oui, pouvez-vous nous expliquer pourquoi ?
M. Jean-Marie SPAETH - Ce rapport a eu effectivement une portée limitée. Son objectif portait sur la régulation du système de soins. Or nous avions considéré que cette régulation ne pouvait s'effectuer que si les deux acteurs du système intervenaient ensemble.
Je prendrai l'exemple de la visite du médecin à domicile. La caisse, en accord avec les professionnels de santé, peut indiquer la médicalisation de la visite. Si des patients font déplacer le médecin alors qu'aucune raison médicale ne justifie ce déplacement, la sécurité sociale ne paiera que sur la base de 20 euros, en l'occurrence. Néanmoins, si les complémentaires font l'inverse en remboursant la visite intégralement, tous nos efforts de pédagogie communs entre professionnels et financeurs pour la prévention et l'éducation sanitaires sont vains.
Par ailleurs, l'organisation du système de soins passe par la coordination de l'action des deux régimes.
Enfin, si nous souhaitons rendre le système de soin plus lisible pour nos concitoyens, nous devons définir la place réciproque, en termes économiques, du régime de base et du régime complémentaire. Pour l'accès aux soins des besoins courants, nécessaires et donc remboursables, autrement dit le panier de biens et de services, nous avons constaté que le complémentaire était impératif, lors des débats sur la CMU. Le problème de la CMU était bien le financement du régime complémentaire et non du régime de base qui était quasiment généralisé. Par conséquent, la prise en charge du panier de soins par les deux régimes doit être définie. Ainsi, chaque intervenant complémentaire devra définir, dans sa base de proposition, le minimum utile et nécessaire sur lequel il agit conjointement avec le régime obligatoire. Le mode de négociation avec l'offre de soins se pose autrement ; les régimes complémentaires seront associés à la CNAMTS, à la CANAM et à la MSA.
Si nous avions à créer la sécurité sociale demain matin, nous ne mettrions évidemment pas en place ce que je viens de décrire ! Les biens médicalement utiles, nécessaires seraient inclus dans le régime obligatoire. Cependant, nous ne partons pas de rien et les complémentaires existent. Nous devons généraliser ces derniers et aider les personnes les plus défavorisées à entrer dans le système. Des mesures fiscales pourraient être mises en place pour soulager la charge financière des cotisations à ces régimes.
M. Alain VASSELLE, rapporteur - Le rapport Coulomb aborde l'opposabilité à l'ONDAM. Ce rapport évoque « une obligation contractuelle dans un cadre conventionnel » et il précise qu'il appartiendra aux partenaires conventionnels de décider de la teneur de procédures à mettre en place en cas de dépassement de l'ONDAM. Au regard de la vie conventionnelle actuelle, cette hypothèse vous semble-t-elle viable, réaliste ?
M. Jean-Marie SPAETH - Tout d'abord, je suis plutôt favorable à ce que propose M Coulomb. En revanche, je ne vois pas spontanément comment y parvenir dans le cadre de l'annualité budgétaire. En effet, la situation économique de l'assurance maladie n'est pas liée uniquement au respect de l'objectif des dépenses. Concernant les objectifs de dépenses fixés par les parlementaires pour 2003, la médecine de ville ne devait augmenter ses dépenses que de 5,8 %, tandis que la tendance actuelle est à environ 7 % et le déficit sera nettement supérieur à ce que prévoyait la CCSS. Les recettes se sont dégradées massivement. Les quatre sages désignés par Mme Guigou avaient établi des propositions mais des correctifs doivent être trouvés par rapport à cela.
Je considère que les objectifs de dépenses doivent être inscrits dans un cadre pluriannuel. Je crois au vote annuel mais l'opposabilité doit entrer dans cet autre cadre.
Du côté des professionnels, je vous avoue que nous ne sommes pas encore dans une logique de cogestion du système. Or une responsabilité partagée entre professionnels et financeurs est nécessaire pour organiser les choses. Cet engagement n'est pas simple ; il s'agit de s'engager au nom de sa profession, lorsque la situation est bonne et lorsqu'elle ne l'est pas. Quand la situation empire, comment s'organise la mobilisation de mes propres mandants pour faire évoluer le système ?
Je note, d'ailleurs, une évolution. La tension actuelle, notamment avec les spécialistes, est révélatrice d'une crise.
Toutefois, cette crise se résume à la prise de conscience que nous sommes à la fin d'une ère et que nous abordons une autre. Le débat actuel montre que nous recherchons un nouvel équilibre entre un financement solidaire et un exercice libéral. Cet exercice, que nous pouvons parfaitement maintenir, ne peut plus s'effectuer de la même manière que ces vingt dernières années.
Nous pouvons envisager deux voies possibles. Tout d'abord, certains, parmi les professionnels de santé, veulent organiser la liberté tarifaire. Cette attitude conduit à une impasse et implique la fin de la médecine libérale. Cela créera des déserts d'offres de soins ! Le secteur 2 est, en effet, concentré là où la richesse économique est concentrée également. En fait, la liberté tarifaire ne conduit pas à un système de partenariat et de responsabilité partagée entre professionnels et financeurs.
M. le PRÉSIDENT - Pardonnez-moi, monsieur le président, vous dites que la liberté tarifaire crée un « désert ». N'est-ce pas plutôt l'absence de contrôle des conditions d'installation qui aboutit à cela ?
M. Jean-Marie SPAETH - Nous avons surtout des problèmes avec les spécialistes, non pas avec les généralistes. Dans toutes les négociations que nous avons eues avec ces derniers, cette question n'était pas dominante. En effet, le secteur 2 est peu développé. Cependant, certains médecins spécialistes du secteur 1 estiment qu'ils donnent le même service alors que leur revenu est inférieur à celui de leurs confrères qui ont l'opportunité d'être en secteur 2.
M. le PRÉSIDENT - Vous ne parlez pas des médecins en général, mais des spécialistes.
M. Jean-Marie SPAETH - Effectivement. Je crois que, au-delà de la liberté tarifaire, la question suivante mérite d'être tranchée : qui définit la valeur d'un acte médical ? La collectivité, la communauté scientifique peuvent la décider, peu importe. Mais nous ne pouvons pas accepter que la valeur de l'acte soit définie en fonction de la capacité économique du patient. Rentrer dans un tel dispositif constituerait une régression pour le monde médical. Un acte médical a une valeur, un contenu. Quelle est la manière dont est prise en charge cette valeur ? Cette question doit être négociée entre professionnels et financeurs.
En aucun cas, me semble-t-il, l'intérêt de la collectivité nationale et des spécialistes ne réside dans la définition de la valeur des actes en fonction du revenu du patient. Cela ne résiste pas à la réalité. Cette logique entraîne une déstructuration des relations avec les professionnels de santé. Ces professionnels iront là où une réponse économique leur sera proposée. Or les patients sur tout le territoire français ont droit à une réponse adaptée à leur situation. De plus, le secteur 2 est cantonné à Paris, Lyon et Marseille ainsi qu'à d'autres grandes villes.
Je considère que la responsabilité partagée entre professionnels et financeurs est maintenant admise dans son principe. D'une part, les administrateurs de la sécurité sociale l'ont intégrée, ce qui n'était pas forcément évident. D'autre part, tous les accords que nous avons signés, sauf avec les spécialistes, comportent des contrats de bonne pratique et/ou de santé publique.
Constater cette évolution est un encouragement. J'ai bon espoir que le débat en cours permette de trouver un débouché positif, dans le sens du rapport Coulomb.
Enfin, j'estime que des méthodes doivent être trouvées pour que les contractants soient associés en amont lors de l'élaboration de l'ONDAM. Leur responsabilisation en aval sera ainsi organisée.
M. Alain VASSELLE, rapporteur - Pouvez-vous nous dire si les professionnels de santé sont prêts à revoir, à l'intérieur du cadre conventionnel, les mesures qui seront à prendre pour aboutir à ces ajustements nécessaires de l'ONDAM ? Nous pouvons souhaiter soit une meilleure maîtrise des dépenses, soit une évolution nécessaire des recettes, qui couvriraient les dépenses reconnues comme incontournables par tous les acteurs de santé et l'État.
Les professionnels de santé sont-ils prêts à jouer le jeu de ce processus de révision ?
M. Jean-Marie SPAETH - Afin de réussir cette évolution à laquelle je crois, une forte implication de la communauté scientifique et des sociétés savantes est impérative. En effet, dans notre pays, les professionnels de santé ne contestent pas ces organisations. Je considère que nous devons atteindre le maximum de processus de soins possibles. Nous ne mettrons pas tout en protocoles ou en références mais la médecine est une science précise, tout en sachant que le médecin a une obligation de moyens et non de résultat.
Une mobilisation de la communauté scientifique et des sociétés savantes fournit un cadre, qui doit être validé par l'État. Le système possède alors une référence. Je considère en outre que, si la réponse est de qualité sur l'ensemble du territoire et que si, du fait du progrès de la science et de la technique, du fait du vieillissement de la population, les recettes doivent être augmentées pour répondre à un périmètre défini, les prélèvements obligatoires pourront être augmentés. Nos concitoyens, lorsqu'ils sont convaincus que leur argent est bien utilisé, sont prêts à un tel changement. Aujourd'hui, ils sont persuadés que le système n'est pas bien organisé et que la réponse n'est pas toujours correcte.
J'en veux pour preuve les arrêts de travail. Leur augmentation est constatée sur l'ensemble du champ du travail. La génération du baby-boom qui partira bientôt à la retraite a entre 55 et 60 ans. Cette tranche d'âge est massive aujourd'hui. La prescription des arrêts de travail permet de constater que certains professionnels de santé n'y vont pas de main morte. Nous les avons d'ailleurs plus ou moins cernés. La communauté scientifique doit pouvoir cerner un peu mieux ce que les médecins font rentrer dans le champ de l'arrêt de travail, qui reste un acte thérapeutique. Ce domaine restera certes dans une dimension de relation « personnelle » entre le professionnel de santé et son patient. Mais nous devrions mieux définir les choses.
A partir de processus de ce type, une mobilisation plus collective de l'ensemble des professionnels aura lieu pour le respect des engagements qu'ils prennent. J'ai bon espoir que l'État qui définit les priorités, qui devient un État stratège, et la communauté scientifique, se mobilisent pour devenir acteurs du système. Financeurs et offreurs de soins peuvent également se mobiliser si cela devient un enjeu politique que d'offrir un système de soins performant à l'ensemble des Français.
M. Alain VASSELLE, rapporteur - Ma dernière question concerne la convention d'objectifs et de gestion, qui doit entrer en vigueur en janvier 2004. Qu'attendez-vous de celle-ci ?
M. Jean-Marie SPAETH - Ce contrat d'objectifs et de gestion doit embrasser l'ensemble du champ qui concerne la régulation de notre système de soins, autrement dit le préventif, le curatif et le palliatif. Ensuite, je souhaiterais que la gestion du système puisse mieux articuler les relations avec les professionnels de santé et les biens, autrement dit les médicaments. Je considère que nous ne devons pas forcément rester dans un système administré de l'ensemble des médicaments en France. L'évolution se fera par touches successives. Nous pourrions avoir des négociations concernant les médicaments les plus utilisés avec les laboratoires pharmaceutiques, comme les hôpitaux le font.
Par ailleurs, dans le cadre de la gouvernance, j'estime que la CNAM doit être dotée d'un statut juridique qui lui permette de rentrer davantage dans une logique de contrat. Nous sommes un établissement public administratif. Nous avons certes une mission de service public mais notre statut administratif nous pose des problèmes d'opérationnalité. Cela nous permettrait également de mieux gérer notre propre système d'assurance maladie car notre capacité de gestion est limitée.
M. André LARDEUX - Vous avez expliqué que le financement du système de santé était la question centrale, qui devait rester plus du domaine de l'assurance que de la solidarité. Or vous semblez donner davantage d'importance dans vos propos à la solidarité, tant sur le plan technique que social ou géographique.
De plus, pensez-vous qu'un système qui sanctionne, dans certains cas, les abus ou les manquements des professionnels et qui ne sanctionne jamais ceux des assurés soit un système crédible ?
M. Jean-Marie SPAETH - Je précise que je suis partisan d'un système d'assurance sociale fondé sur la solidarité nationale. J'insiste sur le mot « assurance », car je suis contre un système d'assistance. Si un système « étatiste » se met en place, à terme le critère de ressources sera imposé. Je m'oppose à la mise en oeuvre d'un critère de ressources pour l'accès aux soins. J'ai toujours été un farouche défenseur de la CMU. Toutefois, j'étais favorable à une CMU qui permette la solvabilisation de nos concitoyens les moins aisés, de manière à ce qu'ils puissent adhérer librement à un régime complémentaire de leur choix. Je ne souhaitais pas un système qui mette une partie de la population dans une assurance maladie sous critères de ressources.
Nous devons rester fidèles à la logique qui a fondé la sécurité sociale d'après-guerre. Elle doit certes évoluer, s'adapter mais rester en cohérence avec ses valeurs fondamentales. Je ne conçois pas un financement solidaire si, demain, nos concitoyens devaient montrer leur fiche de paie ou leur déclaration d'impôts pour se faire soigner. Nous ne pouvons demander aux Français d'être solidaires deux fois, au moment où ils financent et au moment où ils reçoivent. D'ailleurs, pour les allocations familiales, la situation est différente.
Quant à la sanction des assurés, j'ai pris l'exemple des visites. Il ne s'agit pas réellement d'une sanction. Vous pouvez faire déplacer un médecin si cela ne se justifie pas médicalement.
En revanche, vous ne serez pas remboursé, dans le cadre d'un financement solidaire, par la collectivité nationale. De la même manière, des parcours médicaux peuvent être organisés, à condition que des protocoles de soins constituent des références pour les patients. Je prendrai un exemple. La communauté scientifique peut définir le nombre d'échographies nécessaires lors d'une grossesse. Si ce chiffre s'élève à 10, la collectivité doit rembourser les 10 échographies, base et complémentaire réunies. Si quelqu'un veut en effectuer davantage, libre à lui de le faire, mais seules 10 échographies lui seront remboursées. Nous sommes dans le cadre d'une responsabilisation sur des critères médicaux.
Aujourd'hui, le panier de biens et de services manque de visibilité. Je préconise un panier plus explicite à l'aide de protocoles et de références. Ainsi, lorsque la sécurité sociale spécifie que vous êtes en allocation longue durée (ALD), simultanément la règle est donnée pour cette pathologie au médecin traitant et au patient.
M. Guy FISCHER - J'ai eu l'impression que nous marchions sur des oeufs. Les trois rapports sont connus. Le débat sur la protection sociale nous place au coeur à la fois d'une méthode, d'une expérience au niveau gouvernemental. Nous le voyons bien avec la question des retraites. Avez-vous le sentiment que l'on va davantage imposer que négocier ?
Toute une série de décisions ont été prises. Certaines ont été rendues publiques durant le week-end pascal, notamment.
M. le PRÉSIDENT - Vous savez très bien que des négociations préalables très longues ont eu lieu entre les partenaires. Ce n'est qu'un effet strictement administratif.
M. Guy FISCHER - Nous ne disposons pas des mêmes informations que vous, monsieur le président, surtout dans le domaine du médicament. Monsieur Spaeth, vous insistez sur le rôle des patients. Toutefois, comment faire pour que les parlementaires et les patients puissent vraiment jouer un rôle ? Aujourd'hui, je m'interroge, en tant que parlementaire : la messe n'a-t-elle pas déjà été dite ?
En matière d'assurance maladie, compte tenu des déficits cumulés, je me demande si imposer ne sera pas une voie choisie, comme avec la tarification des consultations. Par ailleurs, pourquoi constatez-vous un blocage avec les spécialistes ? Vous avez fait allusion à la contractualisation qui semble satisfaisante avec les généralistes. Cependant, les médecins semblent rester mécontents. Alors quelle est la part du vrai ?
M. Jean-Marie SPAETH - Je répondrai d'abord à la question sur le rôle du Parlement. La messe n'est certainement pas dite, de plus, la messe ne sera jamais la même qu'en matière de retraite et de famille. Ainsi, le Parlement définit les droits collectifs en matière de retraite. Ensuite, ces droits sont automatiquement appliqués et nos caisses de retraite les honoreront. La situation est identique pour la famille. L'allocation est donnée selon certains critères, où le droit aux prestations définit le droit individuel.
La question de la maladie sera traitée de manière très différente. En effet, nous sommes tous inégaux devant la santé. Nous devons veiller à l'équité pour tous en matière d'accès aux soins.
Par ailleurs, vous déciderez de l'objectif de dépenses, médicalisé ou non. Reste que le malade n'ira pas consulter sa caisse primaire d'assurance maladie pour se soigner. Il s'adressera soit au médecin soit à l'hôpital. Les droits collectifs sont définis, d'une part ; d'autre part, la réponse individuelle est effectuée par les professionnels de santé. Nous devons alors nous demander si une interface est nécessaire entre l'offre de soins et les professionnels. Nous sommes bien dans une démocratie sociale par délégation à la société civile, afin que la politique que le Parlement définit et les droits collectifs soient appliqués. Ces droits citoyens, mis en place par la communauté scientifique, deviendront progressivement la règle en France. Ainsi, nous progresserons vers une assurance maladie fondée sur la solidarité nationale, du point de vue du financement mais aussi des droits collectifs et des garanties de soin données à chaque individu.
La place de la communauté scientifique et des sociétés savantes devra être décidée. Cette question est fondamentale pour la démocratie, même si l'assurance maladie reste une affaire très ardue, l'être humain étant lui-même complexe.
Ai-je répondu à votre question ?
M. Guy FISCHER - Je souhaitais connaître plus précisément le rôle des patients.
M. Jean-Marie SPAETH - La question est de savoir qui sont les représentants légitimes des assurés sociaux. Tout d'abord, je préciserai que je ne suis pas favorable à des élections à la sécurité sociale. Je vous ai sans doute déjà exprimé ma position mais je la répéterai publiquement. J'estime qu'à partir du moment où, en matière de santé, la légitimité élective est donnée au Parlement, je ne peux pas l'opposer à une autre légitimité élective. En tant que caisses primaires, régionales ou que caisse nationale, nous agissons par délégation du Parlement.
Je précise que mon organisation a été favorable à de telles élections en 1981. Néanmoins, organiser celles-ci pour mieux rembourser telle prestation, alors que le pouvoir de décider se trouve ailleurs, est incohérent. Il s'agit d'une fausse démocratie. Je suis convaincu que le Parlement possède un pouvoir collectif en matière d'assurance maladie et de santé. Lui seul peut le déléguer.
M. le PRÉSIDENT - Monsieur le président, j'appelle les dernières questions et vous effectuerez une réponse groupée car nous avons dépassé notre temps de parole.
M. Jean CHÉRIOUX - Ma première question concerne la responsabilité des patients. Elle s'exerce aussi dans le cadre de la gratuité. Il est vrai que le remboursement du régime obligatoire est moindre, mais les caisses complémentaires pallient cette difficulté. En définitive, avec le système du tiers payant, un sentiment de gratuité s'installe chez l'utilisateur. Comment voyez-vous cette responsabilisation ?
De surcroît, l'excès de consommation de médicaments et d'actes provient du vagabondage médical, qui peut se résumer de la façon suivante : si un médecin ne me donne pas cela, je vais chez l'autre. Par ailleurs, la population vieillit. Elle aura davantage de temps libre, pour écouter les médias notamment, qui ont certes un rôle de vulgarisation mais qui ont tendance à inquiéter nos concitoyens et à pousser à la dépense médicale.
L'hôpital, qui coûte très cher, sera l'objet de ma deuxième question. Il s'agit là de la responsabilisation des politiques que nous sommes. Cela ne dépend pas de vous, mais comment voyez-vous la mise en oeuvre de l'organisation hospitalière, dans la mesure où des déséquilibres profonds de notre appareil hospitalier entraînent des surcoûts considérables ?
M. Bernard CAZEAU - Je reviendrai sur les problèmes liés aux généralistes et aux spécialistes, dans le cadre des discussions conventionnelles. Pourquoi la différenciation des pratiques, constatée depuis quelques années, entre les généralistes et les spécialistes n'est pas prise en compte ? Je considère en effet que, de plus en plus, la pratique des généralistes est basée surtout sur la relation médecin-malade et que la pratique des spécialistes, à l'inverse, est basée essentiellement sur le plateau technique. Quelques variations existent mais je ne rentrerai pas dans le détail. A partir de cette base, pourquoi n'insistez-vous pas sur une approche conventionnelle différente entre les généralistes et les spécialistes, même si les professionnels n'y sont pas favorables ?
Par ailleurs, vous avez évoqué la valeur d'un acte. Il est vrai que cette valeur est basée sur une classification sur laquelle tout le monde s'est mis d'accord. Reste le problème de l'évolution de la valeur de l'acte. En effet, le revenu varie en fonction de la base de valeur par rapport à la base de charges de pratique. Or les médecins qui sont en secteur 1 et qui ont « joué le jeu » sont bloqués sur la base de valeur. En revanche, leurs confrères qui ont préféré une certaine liberté en choisissant le secteur 2 ont la possibilité de faire jouer la liberté tarifaire en fonction du secteur économique où ils se trouvent.
Tout le problème est là. J'estime que, si l'évolution de la valeur n'a pas lieu, il faudrait pouvoir changer le système de pratiques ou le système conventionnel dans lequel on est. Pour ma part, votre problème nécessite de savoir dissocier les pratiques entre généralistes et spécialistes. Pour les généralistes, vous l'avez réussi. Il s'agit également de pouvoir distinguer les pratiques entre les spécialistes, notamment en chirurgie. Sinon, ce métier se féminisera car il s'exercera à temps partiel et des difficultés apparaîtront pour trouver les praticiens dont on aura besoin.
M. Serge FRANCHIS - J'insisterai sur le fait suivant. Pour la génération d'avant la sécurité sociale, faire face aux dépenses de santé était une préoccupation fondamentale. Aujourd'hui, nous constatons à cet égard une certaine indifférence. Je vous livrerai une anecdote personnelle très simple qui traduit un certain état d'esprit. Un jour, je me suis présenté dans une pharmacie et j'ai demandé un produit. La réponse de la personne qui allait me servir a été la suivante : « Non, je ne peux pas vous le délivrer ». « Pourquoi ? » ai-je demandé. « Parce que la sécurité sociale ne vous remboursera pas », répondit-elle. Cela traduit un certain état d'esprit chez nos concitoyens, comme si la gratuité était due. Ma question se rapproche donc de celle de M. Chérioux.
En outre, comment faire pour éviter que nous nous tournions systématiquement vers l'hôpital pour des soins bénins qui ne relèvent pas des urgences courantes ?
M. André VANTOMME - J'énoncerai deux remarques. Je reviendrai sur votre point de vue sur les élections à la sécurité sociale. Sur le fond, je pourrais penser comme vous car l'idée est valorisante pour le Parlement. Toutefois, dans la pratique, l'autorité des personnes représentant la sécurité sociale, par exemple dans les conseils d'administration des hôpitaux, ne semble pas forcément légitime. Certes, le Parlement décide, mais j'ai l'impression de demeurer étranger aux choix qui sont effectués par la suite.
Par ailleurs, dans notre débat, trois paramètres ressortent : la maladie, les recettes, les dépenses. L'État, concernant la maladie, peut agir en termes de politique de prévention ou en termes de politique de soins. Quant aux recettes, nous avons historiquement fait l'expérience que, lorsque les problèmes d'emploi sont réglés, les problèmes de la sécurité sociale sont également résolus. Concernant la maîtrise des dépenses, on peut envisager soit une maîtrise comptable soit une maîtrise médicale. M. Mattei préconise une maîtrise médicale. J'ai entendu cela avec sympathie.
Cependant, la question essentielle reste celle des recettes. Au fond, si les recettes sont trouvées, les problèmes dont nous débattons aujourd'hui perdent de leur acuité.
M. Jean-Marie SPAETH - Tout d'abord, je suis un farouche partisan de la prévention, qui s'articule avec le curatif et le palliatif. Je n'ai jamais considéré que la prévention devait permettre de dégager des économies, à quelques exceptions près. Elle procure globalement davantage de bien-être mais je ne crois pas que, d'un point de vue macroéconomique, elle soit source d'économies.
Quant à la maîtrise médicale et comptable des dépenses, je considère qu'elles sont intimement liées. Vous avez dit vous-même, monsieur le sénateur, que lorsque l'emploi est au rendez-vous, les recettes sont supérieures. Il s'agit bien de comptabilité. Nous devons dire la vérité aux Français : le lien existe bien entre maîtrise médicale ou comptable. A un moment donné, chacun cotise. Ne pas gérer un système équivaut à une gabegie et à créer des inégalités. Je prône alors une certaine rigueur médicale.
Nous devons sortir de cette atonie, nous devons définir les choses, ce qui n'est pas sans risques. Nous devons prendre en compte ces risques, sinon certains de nos concitoyens seront laissés sur le bord de la route. Ceux qui ont des relations, qui connaissent le système, trouvent toujours des solutions à leurs problèmes.
La question des pratiques médicales a également été abordée. Monsieur le sénateur, je vous ferai parvenir l'ensemble des propositions adressées aux médecins. Je considère que la classification des actes techniques est effectuée ; nous la mettrons en oeuvre en 2004. Nous souhaitons également définir une classification des actes cliniques pour 2005. Les généralistes réalisent certes des actes cliniques, mais nombre de spécialistes également !
La difficulté que nous rencontrons lors des négociations est de deux ordres. Pour ceux qui effectuent des actes techniques, la négociation est plus aisée car une mesure est possible. L'objet de nos discussions avec les spécialistes reste les actes cliniques. Derrière le conflit actuel, se dessine une volonté d'uniformisation de la valeur des actes cliniques. Nous ne sommes pas d'accord avec cela.
Le deuxième problème que nous rencontrons est l'existence du secteur 1. Nous avons proposé aux spécialistes une revalorisation significative des médecins de ce secteur. Cette proposition a été refusée. En effet, l'objectif de certains syndicats médicaux est d'obtenir un CS le plus élevé possible pour que, le jour où la classification commune des actes est réalisée, cette classification soit définie sur la base de 26 ou 27 euros. Cela n'est pas réaliste. Lorsque nous avons proposé l'augmentation des médecins du secteur 1, les syndicats ont refusé. En réalité, si le secteur 1 était augmenté, nous créerions un appel d'air pour les professionnels en secteur 2 car le patient serait mieux solvabilisé. Le différentiel entre secteur 1 et secteur 2 réapparaîtrait immédiatement.
Là se situe notre vraie difficulté. J'avoue que nous n'avons pas trouvé de solution, mais les professionnels non plus. La solution avancée, sous la pression des professionnels en secteur 2, se résume à pousser les gens en secteur 1 pour la liberté tarifaire. Il s'agit là d'un débat de société. Le Parlement peut le trancher, mais pas l'assurance maladie. Le droit à l'accès aux soins des Français est un droit républicain.
J'approuve la responsabilisation des patients en fonction d'un parcours médical, qui doit être responsabilisant. Cependant, les patients doivent pouvoir également trouver, sur l'ensemble du territoire, des professionnels spécialistes qui pratiquent des tarifs opposables. Nous ne pouvons pas exiger des patients le respect d'une règle du jeu alors que joue la liberté tarifaire dans l'offre de soins. La responsabilité est partagée.
Nous ne pouvons répondre favorablement à la revendication de la liberté tarifaire. Nous devons, certes, apporter une réponse aux professionnels du secteur 1. Mais nous ne pouvons le faire lorsque les représentants du secteur 1 sont davantage les représentants des intérêts du secteur 2. L'application du règlement minimum ne touche en aucun cas les professionnels en secteur 2 mais ceux du secteur 1. La situation de crise que nous connaissons avec les spécialistes depuis cinq ans est liée à cela. Personne ne sait comment résoudre ce problème crucial.
En outre, le rapport conventionnel a été évoqué. D'une part, le législateur a décidé que le choix était donné entre une convention généraliste et une convention spécialiste. Peu nous importe le nombre de conventions, nous pourrions rester avec une seule convention si cela était décidé. D'autre part, nous ne savons pas apporter une réponse spécialité par spécialité. Des responsables syndicaux de telle spécialité me rencontrent et sont d'accord avec mes propositions, mais ils ne peuvent pas signer avec moi car le législateur ne l'a pas prévu. J'estime tout de même que les règles conventionnelles pourraient permettre de distinguer deux ou trois grands groupes parmi les spécialistes. Les règles peuvent être différentes pour ceux qui exercent sur plateau technique et pour ceux qui sont à spécialité clinique. Il s'agit de bon sens.
Monsieur Chérioux, concernant la gratuité et le vagabondage, ma conviction intime est que le magistère d'un professionnel de santé est de pouvoir dire non. Nous sommes dans une situation où le médecin ne sait plus s'opposer à son patient. Si nos concitoyens sont de grands consommateurs, quelqu'un leur a bien prescrit les médicaments. Nous devons trouver des outils permettant aux professionnels de recouvrer une certaine liberté. Ainsi, le paiement à l'acte ne permet pas toujours de dire non.
Si les références, les protocoles ne sont pas assez nombreux, nous devons aider le professionnel également. Enfin, je préconise de réfléchir à l'automédication. Notre pays semble être frileux sur cette question alors que d'autres pays voisins l'ont organisée.
Quant à l'hôpital, nous devons introduire une dose de financement par l'activité.
M. le PRÉSIDENT - Pourriez-vous réfléchir également à l'idée d'un parcours tarifaire lié à la vie professionnelle ? En effet, je considère qu'un médecin qui pratique depuis trente ans a acquis une compétence et une ancienneté qui doivent être valorisées.
M. Jean-Marie SPAETH - C'est la raison pour laquelle nous avons proposé qu'une part du paiement, spécialité par spécialité, avec des critères à définir ensemble, soit forfaitaire. Nous ne pouvons l'intégrer dans l'acte.
M. le PRÉSIDENT - Je vous remercie. Je prie dès à présent M. Chadelat de nous pardonner l'important retard que nous avons pris, mais ces débats étaient nécessaires.
Audition de M. Jean-François CHADELAT
Auteur du rapport
sur
« La répartition des interventions entre les assurances
maladies obligatoires et complémentaires en matière de
dépenses de santé »,
présenté au nom
du groupe de travail constitué au sein de la Commission des comptes de
la sécurité sociale
(7 mai 2003)
M. le PRÉSIDENT - Notre commission poursuit ses auditions sur les perspectives de l'assurance maladie avec l'audition de Jean-François Chadelat, président du groupe de travail consacré à la répartition des interventions entre les assurances maladie obligatoires et complémentaires en matière de dépenses de santé. Monsieur l'inspecteur général, notre commission a l'habitude de vous entendre car les gouvernements successifs vous ont souvent demandé de réfléchir aux questions les plus délicates de notre protection sociale. Nous nous souvenons notamment de votre rapport sur la réforme de l'assiette des cotisations patronales de sécurité sociale. Nous sommes donc très intéressés par cette audition. Vous disposez, si vous l'acceptez, d'un quart d'heure pour présenter les traits essentiels de votre rapport puis notre rapporteur et les commissaires vous interrogeront.
M. Jean-François CHADELAT - Merci, monsieur le président. Je tenterai d'effectuer une présentation générale en un quart d'heure ; au passage, j'essaierai de répondre aux questions que m'a posées M. Vasselle, rapporteur des lois de financement. Si ce n'était pas le cas, bien entendu, je répondrai à ses questions en complément, comme à celles de ses collègues.
Tout d'abord, je précise que j'ai été chargé par M. Mattei de la présidence de l'un des trois groupes de travail qu'il a créés, dans le cadre de la Commission des comptes de la sécurité sociale. La composition de ce groupe de travail était large, mais elle s'inscrivait dans un cadre précis, celui de la commission des comptes, donc avec des partenaires sociaux, des professionnels de santé, les grands régimes de protection sociale.
Trois rapports ont été demandés : le premier à Mme Ruellan sur la gouvernance, le deuxième à M. Alain Coulomb sur la médicalisation de l'ONDAM, le troisième à moi-même sur la répartition des interventions du régime obligatoire et du régime complémentaire. Ces trois documents présentent des points communs mais ils sont, en grande partie, indépendants car les sujets sont plutôt distincts.
La première des demandes du ministre, pour le rapport, était de réaliser un constat de la situation actuelle et ensuite de faire des propositions. Par ailleurs, le terme exact utilisé est la répartition des interventions. Effectivement, les régimes de base et complémentaires interviennent dans la prise en charge des dépenses de santé.
L'examen du constat a été particulièrement intéressant. En revanche, j'ai dû faire face à d'énormes difficultés pour obtenir des informations sur le système d'assurance complémentaire santé. La pauvreté de l'information statistique en la matière est assez impressionnante. J'ai écrit dans mon rapport qu'environ 90 % des Français disposaient maintenant d'une complémentaire santé. Ce chiffre est exact à plus ou moins 3 %.
J'ai pu constater que les complémentaires santé sont nées de manière curieuse. Je rappelle qu'avant la Deuxième Guerre mondiale, la mutualité française constituait l'assurance maladie. En 1945, avec les ordonnances de Pierre Laroque qui ont créé la sécurité sociale moderne en France, les mutuelles se sont trouvées réduites à une peau de chagrin, en dehors de celles qui ont été amenées à gérer des régimes obligatoires, telles que les mutuelles de fonctionnaires ou d'étudiants.
Progressivement, le système s'est développé. En 1960, 31 % des Français avaient une complémentaire santé, en 1970, 49 %, en 1980, 69 %, en 1990, 83 %. La « cerise sur le gâteau » est arrivée avec la création de la CMU complémentaire, fonds que je dirige depuis deux mois. Nous pouvons noter que le gouvernement qui a mis en place la CMU a pris acte du fait que la sécurité sociale de base ne suffit plus à couvrir les dépenses de santé, en particulier des Français les plus modestes. Les dépenses de santé sont donc de fait prises en charge par les régimes obligatoires (AMO) et par les assurances maladies complémentaires (AMC). Nous devons garder en mémoire cet élément fondamental du constat : aujourd'hui, que ceci plaise ou non, les AMO et les AMC existent et ce sont deux intervenants dans la prise en charge des dépenses de santé.
Au tout début des travaux du groupe, certaines personnes m'ont interpellé. Pour elles, M. Mattei posait une mauvaise question, la solution résidait simplement dans l'augmentation de la sécurité sociale, relever sa prise en charge était nécessaire. J'ai répondu que cette piste devait être étudiée. En dehors du fait que les prélèvements obligatoires seraient augmentés, ce qui pèserait sur la compétitivité de l'économie française, une autre conséquence est plus frappante. De fait, nous vidons de leur substance l'immense majorité des assurances maladie complémentaires.
J'ai donc posé clairement la question : souhaitez-vous la suppression de la quasi-totalité de ces assurances, en ne laissant subsister qu'une partie complémentaire très haut de gamme, pour que cela soit intégré dans la sécurité sociale ? La réponse a été unanimement négative. J'en ai pris acte. Donc, à partir du moment où les AMC sont un acteur de la prise en charge des dépenses de santé, nous devons connaître leur action exacte.
Un deuxième constat a fait l'unanimité : l'action des AMC n'est pas satisfaisante. Cela est rigoureusement évident. L'immense majorité de l'activité de ces dernières consiste à prendre un acte médical quelconque, dire qu'il vaut 100. La sécurité sociale donne X, donc la complémentaire donne mécaniquement, j'irai jusqu'à dire bêtement, 100-X. L'affaire des 616 médicaments du week-end de Pâques n'est jamais que le « n repetita » d'événements encore plus caricaturaux. En effet, deux ans auparavant, sur la base des mêmes documents, Mme Guigou a considéré les médicaments à SMR4, autrement dit à SMR insuffisant. Elle ne les a pas déremboursés mais a augmenté le ticket modérateur. Toutes les complémentaires se sont mises à rembourser 65 au lieu de 35. Elles ont doublé leurs dépenses sur des médicaments qui ont été considérés comme insuffisants. La situation est paradoxale et n'est pas satisfaisante.
Par ailleurs, il est clair que ce n'est pas à l'aide d'un transfert quel qu'il soit que nous pourrons combler le déficit abyssal de l'assurance maladie. Cela serait impossible. Pour autant, si une meilleure coopération peut être organisée entre les assurances maladie obligatoires et complémentaires, nous aurions tort de nous en priver. Je n'apporte pas la solution idéale mais, si j'apportais un embryon de solution, je considèrerais que j'aurais fait évoluer la situation.
Je prendrai un exemple ; d'ailleurs, mon rapport est davantage une suite d'exemples qu'autre chose. Je me référerai aux discussions de la sécurité sociale de base avec les médecins généralistes pour décider que ne seront pas prises en charge les visites non médicalement justifiées.
Si les complémentaires prennent en charge ces visites, l'action menée de manière intelligente par la sécurité sociale se retrouve détruite.
Par conséquent, la situation des assurances maladies complémentaires doit être revue. Ainsi, avec la sécurité sociale, doivent être organisés le « copaiement », la « coopération », la « corégulation », le « copilotage ». Je n'ai pas insisté par hasard sur ces différents aspects. Actuellement, aucune chance d'arriver à une évolution raisonnable et raisonnée des dépenses de santé n'existe si les deux régimes ne travaillent pas main dans la main.
Pour organiser cette coopération, j'ai été confronté à la grande difficulté suivante : l'extrême diversité des assurances maladie complémentaires. Certes, leurs statuts juridiques sont variés ; mais avant tout, la nature des contrats que ces organismes proposent est infiniment variable. Il existe des centaines de milliers de contrats différents, qui sont adaptés à des groupes professionnels, à certaines entreprises, à chaque individu. Toutes les formules sont constatées, depuis le contrat très bas de gamme jusqu'à des contrats très haut de gamme. Je me rappelle avoir dit, il y a quelques années, au président de la Fédération française des sociétés d'assurance que j'avais du mal à considérer comme dépense de santé la présence d'un poste de télévision couleur, fût-il dans une chambre de clinique privée.
Nous devons donc effectuer un tri dans cette multiplicité de contrats. L'exercice est ardu mais un certain nombre de contrats-types existent. Je commencerai par le contrat qui régit la CMU complémentaire. Ce contrat type est très particulier, dans la mesure où, pour les personnes en dessous du seuil de pauvreté, il vise à une gratuité totale. Il interdit à un médecin du secteur 2 de pratiquer un dépassement, il oblige un dentiste ou un opticien à vendre des produits à un prix qu'il ne peut dépasser. D'ailleurs, la loi a mis au point l'aide à la mutualisation, pour ceux qui dépassaient le seuil, au niveau de la CNAM. La CNAM a ainsi établi un cahier des charges définissant un certain nombre d'éléments pour un contrat type. Ce contrat ressemble à ce que les acteurs du complémentaire appellent communément « contrat standard ». J'ai estimé que cet élément devait devenir la référence dans l'organisation de la prise en charge des dépenses de santé. Les soins qui ne sont pas référencés dedans resteront à la charge des ménages. Si les ménages veulent souscrire une assurance complémentaire, rien ni personne au monde ne peut les en empêcher.
En outre, plusieurs membres du groupe de travail ont évoqué le TMOP, ticket modérateur d'ordre public, qui avait été lancé en 1979. Ce débat n'a plus de sens aujourd'hui avec l'Europe. En effet, la libre prestation de service rend totalement illusoire la notion même de ticket modérateur d'ordre public. Le débat ne peut être rouvert, il est clos par nature.
En revanche, si nous ajoutons à l'assurance maladie obligatoire ce contrat standard, que j'ai baptisé assurance maladie complémentaire de base (AMCB), le total des deux correspond à ce que la nation garantit de prendre en charge comme dépenses de santé. Ce total correspond à 100 dans certains cas mais n'atteint pas nécessairement 100. Nous pouvons décider que, parmi ceux que la nation garantit, certains actes seront remboursés à 95 %, 80 % ou 50 % en fonction de leur nature. Le reste sera à la charge des ménages. Il s'agit d'assurance sur-complémentaire : c'est du haut de gamme. Les exemples probants se trouvent en dentaire et en optique. Ainsi, le prix d'une couronne dentaire varie dans des proportions considérables. Les complémentaires ont défini certaines règles dans ce domaine. Cependant, la collectivité n'a pas à prendre en charge une couronne de céramique à 15.000 ou 20.000 francs pièce. Des limites sont à fixer.
Ainsi, j'ai inventé une notion, qui m'a d'ailleurs été reprochée, le remboursement à taux zéro. Ce remboursement consiste à garder le label « sécurité sociale ». Cela peut sembler trivial, mais si ce label n'existe pas, un amalgame est effectué. Un produit ou un acte qui a une certaine utilité sociale, qui a eu une utilité médicale en son temps et qui n'est plus remboursé, est confondu avec des dépenses qui n'ont jamais été considérées comme devant être prises en charge. Nous gardons donc le label sécurité sociale et le remboursement étant à taux zéro, les complémentaires peuvent définir leur taux de prise en charge.
Je reviens au contrat complémentaire standard. Définissant ce contrat, je pars du principe que nous nous plaçons dans le cadre de la liberté individuelle de l'assuré de s'assurer. Il n'est donc pas obligatoire. En revanche, il est fondamental qu'aucun Français ne puisse dire qu'il n'a pas les moyens d'acheter ce contrat standard.
La CMU est certainement une loi très généreuse. Chacun reconnaît, à juste titre, qu'elle a constitué un progrès notable pour l'accès aux soins de l'ensemble des Français. En revanche, elle a un écueil majeur. Il s'agit de l'effet de seuil invraisemblable qui conduit à une complémentaire qui assure la gratuité totale jusqu'à 562 euros de revenus mensuels. A 563 euros, nous n'avons plus que la sécurité sociale de base. Face à l'aide à la mutualisation, j'ai proposé de rendre à l'action sanitaire et sociale des caisses sa véritable vocation, autrement dit d'agir individu par individu pour résoudre les cas particuliers. J'ai proposé ainsi d'organiser une aide dégressive, de manière à ce chacun puisse acquérir cette complémentaire de base.
Nous avons alors abordé un point qui a provoqué beaucoup de remous. Ainsi, parallèlement, je me suis interrogé sur certains avantages attribués à certains types de contrats. En l'occurrence, j'ai réfléchi à « la règle des 19 dont 3 ». Il s'agit de l'exonération fiscale, sociale, et de l'exclusion de l'assiette dont bénéficient uniquement les contrats collectifs obligatoires. Ils ne concernent pas les contrats collectifs facultatifs et les complémentaires individuelles. Cette règle est particulièrement généreuse puisqu'elle intègre la prévoyance à hauteur de 3 % dans la limite de huit fois le plafond de la sécurité sociale, environ 1,8 million de francs par an.
Cette mécanique permet à quelqu'un qui gagne 150.000 ou 200.000 francs par mois d'obtenir, en exonération fiscale et sociale en totalité, la prise en charge d'une couronne dans un contrat très haut de gamme à 15.000 francs pièce. Parallèlement, celui qui gagne 563 euros par mois n'a pas de complémentaire... J'ai donc considéré que nous pouvions revenir sur ce type de disposition, de manière à recentrer l'aide sur les Français qui en ont le plus besoin, pour construire une assurance maladie complémentaire de base qui permette la prise en charge des dépenses de santé.
Je répondrai en deux temps aux questions de M le rapporteur. Tout d'abord, il est vrai que mon rapport a soulevé des tempêtes. Je résumerai ma réponse à ce tumulte avec une phrase qu'a prononcée M. Gilles Johanet, ancien directeur de la CNAM, conseiller-maître à la Cour des comptes : « Ceux qui accusent Jean-François Chadelat de vouloir privatiser la sécurité sociale feraient mieux de relire plus attentivement son rapport. En fait, il nationalise les complémentaires. » J'avoue qu'il n'a pas tout à fait tort.
Les critiques dont j'ai fait l'objet sont de plusieurs ordres. D'une part, j'ai été accusé de vouloir privatiser la sécurité sociale. Je réfute totalement cette critique. Je demande simplement que l'articulation entre la sécurité sociale et les complémentaires devienne intelligente.
Si cette articulation devient intelligente, par le biais d'une discussion entre les complémentaires et la sécurité sociale, nous aurons fait avancer les choses. Dans certains domaines, les complémentaires ont clairement davantage de liberté d'action que la sécurité sociale.
D'autre part, j'ai été accusé de nationaliser les complémentaires. Ce procès est tout à fait excessif. En réalité, je les organise. Je sépare cette complémentaire de base, qui mérite d'être aidée par la collectivité publique, de toutes ces fractions haut de gamme qui n'ont aucune raison de recevoir de l'aide de la collectivité. En tant que citoyen contribuable, cotisant, je suis profondément choqué de devoir financer une couronne céramique à 15.000 francs pièce pour quelqu'un qui gagne 200.000 francs par mois.
En outre, la liberté tarifaire reste respectée pour les complémentaires de base. Je préconise tout de même de l'organiser pour éviter des débordements. Je précise que je n'ai rien inventé, la loi Evin en 1989 n'a rien fait d'autre que cela. Ainsi, si le tarif de base de l'AMCB est fixé à 100, alors pour une personne âgée, il ne doit pas dépasser 150 ou 200. A l'inverse, pour un jeune, le tarif ne doit pas descendre à 10 pour éviter le dumping tarifaire.
Par ailleurs, j'évoquerai le panier de soins. Je ne l'ai pas abordé directement et complètement dans le rapport, pour une raison simple. Je n'ai ni la compétence, ni la légitimité pour définir l'efficacité de tel ou tel traitement. Il existe suffisamment d'autorités scientifiques et de personnes compétentes pour analyser tous les actes et les classer en SMR1 ou en SMR4. Nous avons réalisé cela pour les médicaments, il n'y a aucune raison pour que nous ne l'effectuions pas pour le reste.
Certains ont voulu me forcer la main, de manière maladroite, en disant que tout le dentaire et tout l'optique devaient passer dans les complémentaires. Je trouve cela absurde et ce n'est pas mon intention. Je prendrai un exemple dans l'optique. Sur une monture de lunettes, la question de savoir si cela va uniquement dans les AMC peut se poser. A l'inverse, si quelqu'un, atteint d'une grave maladie des yeux, consulte un ophtalmologiste, cela relève à l'évidence de la sécurité sociale. D'un autre côté, nous avons tendance à dire trop systématiquement que l'hospitalisation correspond à la sécurité sociale de base. Le groupe de travail a été unanime ; tous les professionnels de santé que j'ai rencontrés me l'ont affirmé : des kyrielles d'éléments du SMR4 sont pratiquées à l'hôpital.
Ce type d'exercice doit être fait. Ensuite, au vu des conclusions et des expertises, il appartient à la nation, au Gouvernement et au Parlement de dire quel doit être le contenu du total AMO plus AMCB, autrement dit de définir la couverture maladie généralisée
M. le PRÉSIDENT - Je vous remercie. Monsieur le rapporteur souhaite-t-il préciser des aspects soulevés dans ses questions et qui n'auraient éventuellement pas eu de réponse ?
M. Alain VASSELLE, rapporteur - M. Chadelat a bien répondu à la première question, concernant les critiques extérieures sur son rapport. La définition du champ a été évoquée dans le propos liminaire.
M. le PRÉSIDENT - Pardonnez-moi, monsieur le rapporteur. M. Chadelat n'a-t-il pas glissé son curseur au-delà de l'assurance maladie obligatoire ?
M. Jean-François CHADELAT - Je considère en effet qu'aujourd'hui, parler de la seule sécurité sociale n'a plus de sens. Nous devons parler du total des deux, régime obligatoire et complémentaire.
M. Alain VASSELLE, rapporteur - Sans doute pourriez-vous nous apporter un éclairage complémentaire sur l'articulation de vos propositions avec celles des rapports Ruellan, sur la nouvelle gouvernance, et Coulomb, sur la médicalisation de l'ONDAM.
Par ailleurs, quelle est votre réaction à propos des accords de 1999, qui ont fixé les modalités de coopération entre la CNAM et les organismes complémentaires, dont la portée est limitée ? Pensez-vous que la démarche que vous proposez soit la seule voie possible pour la nouvelle coopération ?
M. Jean-François CHADELAT - Comme je l'ai indiqué dans mon propos liminaire, les trois groupes de travail se sont penchés sur des sujets assez séparés. Certes, des interactions existent.
Le rapport Ruellan sur la gouvernance tend à définir qui fait quoi, l'État, les partenaires sociaux... Le seul élément de réponse que je peux apporter est le suivant. Les acteurs du complémentaire ne doivent plus être uniquement des spectateurs passifs. Ils doivent intervenir. Je ne préconise pas leur participation aux discussions conventionnelles, qui pourrait ajouter à la confusion déjà présente. En revanche, ils doivent être associés au niveau des URCAM, le rôle de celles-ci étant d'organiser une maîtrise intelligente des dépenses de santé. En outre, l'exemple malheureux du week-end de Pâques doit faire davantage l'objet de prévention que de guérison, donc d'une discussion avec les complémentaires.
Quant au rapport Coulomb, la médicalisation de l'ONDAM reste extérieure au champ de mon rapport. Néanmoins, si par le biais de celle-ci, une évolution raisonnable et raisonnée des dépenses de santé est atteinte, tout est possible. Si les dépenses de santé continuent à évoluer au rythme actuel, mon exercice, comme celui de M. Coulomb ou de Mme Ruellan, n'a plus de sens.
Quant à l'accord du 8 juillet 1999, je dirai que les relations entre la sécurité sociale et les organismes complémentaires ne sont pas simples. Le climat de ces relations reste passionnel et passionné, pas toujours rationnel. Pour les organiser, le Gouvernement, les pouvoirs publics doivent apporter leur aide. Or, suite à cet accord, non seulement aucune aide n'a été apportée mais une fin totale de non-recevoir des propositions a été opéré par le ministre de la sécurité sociale de l'époque. Je regrette cela. Toutefois, quatre ans plus tard, je m'inscris en quelque sorte dans le prolongement de cet accord.
Quant à la voie que je décris, elle me paraît la plus logique, la plus rationnelle des démarches. Elle permet de s'articuler autour de ce qui existe aujourd'hui. Je crois qu'il est plus facile de partir de l'existant plutôt que d'essayer de réinventer quelque chose, avec toutes les imperfections que cela peut supposer.
M. Alain VASSELLE, rapporteur - Je compléterai ma question sur l'ONDAM. Pourrions-nous conclure qu'avec votre proposition, qui consiste à mettre en place la couverture médicale généralisée, l'ONDAM pourrait, d'année en année, être respecté ? En effet, la maîtrise complète du financement pourrait être trouvée, au regard des références données par la communauté scientifique pour chacune des pathologies. Avez-vous trouvé la solution-miracle ?
M. Jean-François CHADELAT - Je considère, comme je l'ai dit auparavant, que la solution-miracle n'existe pas. Je voudrais revenir sur la constatation que les organismes complémentaires peuvent avoir une action néfaste dans la maîtrise des dépenses de santé. J'apporte juste un élément de solution. Si nous voulons avoir une chance de voir l'ONDAM respecté un jour, ce sera forcément parce que la sécurité sociale et les complémentaires se seront organisées de façon rationnelle et qu'elles auront coopéré, corégulé, copiloté et copayé de manière intelligente.
M. le PRÉSIDENT - Monsieur, permettez-moi de vous demander si, pour vous, il faut désormais introduire dans l'ONDAM les complémentaires de base. Ou bien doit-on comprendre que l'ONDAM ne serait désormais qu'une part des coûts d'accès aux soins garantis à chaque citoyen ?
M. Jean-François CHADELAT - Cette question est pertinente. En effet, elle amène à poser le problème des dépenses de santé, d'une part, des dépenses d'assurance maladie d'autre part. Je précise que l'assurance maladie comprend deux volets, sécurité sociale de base et complémentaire de base, qui existent, qu'on le veuille ou non.
Concernant les dépenses de santé, je reprends cette phrase du professeur Jean Bernard : « aucune autre limite que celle résultant du libre choix des citoyens ne peut être légitimement opposée à la croissance des dépenses de santé dans un pays démocratique ». Cette phrase a vingt ans d'âge mais reste d'actualité. Certaines personnes ont dit cela d'une manière plus brutale : « si les Français veulent bouffer du médicament, c'est leur problème ». Par conséquent, la question est de savoir ce que la collectivité prend en charge parmi ces dépenses de santé, soit par le biais de la sécurité sociale, soit par le biais des complémentaires.
L'ONDAM est défini sur les dépenses de sécurité sociale de base. Néanmoins, si nous suivons le schéma que j'ai retenu, la notion de sécurité sociale de base est, de fait, dépassée. Je n'ai rien inventé, je ne fais que constater qu'aujourd'hui, la protection sociale en matière d'assurance maladie est composée de deux morceaux. Nous devons donc prendre en compte ces deux composantes.
M. le PRÉSIDENT - Je poserai une question qui en découle. Ne butons-nous pas sur les critères de Maastricht ? A partir du moment où la complémentaire sera intégrée, elle fera partie des prélèvements obligatoires.
M. Jean-François CHADELAT - Non, puisque cette complémentaire restera facultative. Je préciserai que, dans la dernière version de mon rapport, celle qui a été remise à M. Mattei, et non pas celle qui a été piratée et diffusée sur Internet dès la fin de ma dernière réunion, j'ai corrigé une petite phrase pour lever les ambiguïtés. Le problème, au plan européen, en matière de prélèvements obligatoires ne se pose pas avec les critères de Maastricht. Les prélèvements obligatoires ne font pas partie de ces critères. Simplement, ces prélèvements pèsent évidemment sur la compétitivité économique de la France.
Je reviendrai sur la définition des prélèvements obligatoires. Je rappelle que je suis de formation scientifique. J'ai été ainsi amené à travailler souvent avec l'INSEE. Cette définition, qu'elle soit réalisée en France par l'INSEE ou par l'office statistique de la communauté européenne au Luxembourg, est un exercice particulièrement difficile et délicat. Seuls quelques ultra-spécialistes peuvent dire si quelque chose rentre ou non dans les prélèvements obligatoires. A partir du moment où c'est facultatif, il est clair que cela ne rentre pas dans les prélèvements obligatoires.
M. le PRÉSIDENT - Je passe la parole aux commissaires pour trois questions.
M. Dominique LECLERC - Monsieur Chadelat, votre rapport avait effectivement été suivi de commentaires pour le moins sévères, en tout cas réducteurs. J'ai pris beaucoup de plaisir à vous écouter ce matin.
Tout d'abord, vous avez étudié tous les rapports entre les caisses nationales et les complémentaires. Vous proposez une articulation dite plus intelligente. Vous êtes-vous également penché sur les problèmes de gestion ? Des contrats de gestion existent avec les principales complémentaires pour régler la totalité du dossier d'un patient. C'est un domaine occulte auquel la CNAM ne veut jamais répondre. Nous savons que des conventions de gestion sont passées, avec une contrepartie financière. Nous n'avons jamais pu avoir une quelconque information sur ces relations en termes de gestion, alors que la CNAM réclame toujours davantage de transparence aux partenaires de santé.
Je reviendrai sur la responsabilisation du patient. Autrefois, un ticket modérateur d'ordre public a été mis en place. Aujourd'hui, par rapport à Bruxelles, il ne tient plus selon vous. Néanmoins, lorsque je vous entends évoquer une graduation dans les remboursements, je songe que, sur le terrain, certains directeurs de caisse primaire proclament ouvertement que la responsabilisation passe par une participation financière des patients aux actes médicaux, en dehors de l'ALD et de la CMU. Nous souhaitons savoir si, au-delà de la définition d'un panier de soins qui depuis des années s'avère difficile, il serait possible d'avoir une graduation. Cette graduation revient à l'impossibilité, pour une certaine catégorie de patients de bénéficier d'un remboursement 100 % sur un usage médical courant, excepté les personnes qui ont des difficultés médicales chroniques (l'ALD) et des difficultés financières (la CMU).
M. Bernard CAZEAU - Ne pensez-vous pas qu'une tendance à un transfert de charges significatif se dessine ? En effet, les cotisations de sécurité sociale iront probablement en augmentant.
Parallèlement, les remboursements semblent en hausse et la concurrence entre mutuelles paraît diminuer, du fait de l'organisation, donc les cotisations des mutuelles peuvent augmenter.
L'addition des deux vous semble-t-elle supportable, malgré les précautions prises pour ceux qui sont les plus en difficulté ?
M. Guy FISCHER - Je suis d'accord avec vous lorsque vous dites que la sécurité sociale de base ne suffit plus à couvrir l'accès aux soins. La proposition principale de votre rapport est la création d'une couverture maladie généralisée. Finalement, ne se heurte-t-on pas aujourd'hui à la difficulté de définir le panier de soins ? Selon les catégories, selon les populations, les besoins sont très divers.
En fait, n'assiste-t-on pas à un jeu de dominos ? Ainsi, en matière de dentisterie, d'optique, nous ne pouvons pas dire que le régime de base satisfait les besoins à l'heure actuelle. A la lecture de votre rapport, j'ai le sentiment que, sous prétexte de mieux associer les AMC à la gestion du risque, votre rapport ouvre des pistes de soins qui pourraient être de leur ressort. Là, nous retrouverions le dentaire, l'optique, l'audioprothèse, les médicaments à faible SMR, les cures thermales, etc.
En partant d'un constat, la sécurité sociale n'est pas efficace, notamment pour les populations les plus défavorisées, ne poussez-vous pas à une spécialisation de la sécurité sociale et des complémentaires ?
M. Jean-Louis LORRAIN - J'aimerais connaître votre sentiment sur le régime complémentaire obligatoire d'Alsace-Moselle. Dans quelle mesure peut-il vous inspirer ou inspirer notre réflexion ? Quels sont les obstacles à sa généralisation, alors qu'on lui reconnaît quelques vertus ?
M. Jean-François CHADELAT - Je répondrai tout d'abord à M. Leclerc. J'ai été l'objet de critiques particulièrement sévères à la sortie de ce rapport. Je suis heureux de la réaction que vous avez eue. Chaque fois que j'ai eu l'occasion de rencontrer des journalistes, et que je leur ai tenu les propos que vous venez d'entendre, ceux-ci réagissaient en disant : « c'est clair, nous avons compris votre démarche ». Les articles publiés ensuite correspondaient tout à fait sur le fond. Dans Libération notamment, le fond de l'article énonçait mes propres propos mais le titre était « Chadelat démantèle la sécurité sociale ». Le rédacteur en chef était passé par là.
Ainsi, les critiques les plus sévères ont été formulées avant même que leurs auteurs aient lu le rapport. En effet, derrière cela, des personnes étaient convaincues que nous allions tout droit vers la privatisation, que les complémentaires allaient être nationalisées et rien n'était fait pour maîtriser les dépenses, etc.
Ensuite, je peux regrouper plusieurs questions sous une réponse unique. Plusieurs ont évoqué le problème du co-pilotage entre la sécurité sociale et l'assurance maladie complémentaire, en particulier sur le dentaire.
J'ai insisté sur un point dans mon rapport. Le copilotage n'implique pas un acteur unique, au contraire. J'ai défini un acteur pilote, mais j'ai constaté qu'un copilote existait également. Dans une cabine d'avion, deux pilotes sont présents. Le pilote tient le manche à balai, je demande simplement au copilote d'à côté de faire des mouvements qui aident le pilote à aller dans le même sens, sans quoi l'avion s'écrasera.
Je reprendrai l'exemple du dentaire. En 1999 ou en 2000, un accord a été signé par la CNAM avec les syndicats dentaires. Cet accord a fait l'objet d'un classement sans suite, direct. Cela me semble dommage, mais cela nous apporte une démonstration. Au niveau de la sécurité sociale de base, cela n'a pas pu être possible. Ce sont donc les caisses complémentaires qui l'ont mis en place. Cet accord, qui est allé aux oubliettes directement, a été appliqué par la MGEN et les AGF notamment. Ces organismes ont ainsi passé des accords avec les dentistes ! Ils ont réalisé quelque chose que la sécurité sociale n'a pas pu faire. Cependant, la sécurité sociale continue à intervenir sur le dentaire. Nous ne sommes pas dans une logique dichotomique : le pilote, dans cet exemple, est représenté par les complémentaires.
Je reviendrai sur l'optique. Certains dirigeants de grandes mutuelles m'ont indiqué qu'ils avaient passé des accords avec quatre ou cinq syndicats d'opticiens, dans un certain nombre de régions françaises.
Concernant le problème de l'accès aux soins, il est évoqué sur une page, dans une deuxième partie de mon rapport. Que voulons-nous faire ? L'objectif recherché est d'abord de permettre d'avoir un meilleur accès aux soins, en particulier pour les Français les plus défavorisés. Encore une fois, j'affirme que la CMU est un dispositif dont les modalités pratiques sont contestables mais qui est, sur le fond, excellent. Il a, en effet, permis à des personnes vivant en dessous du seuil de pauvreté, fixé à 562 euros par mois, d'avoir un accès aux soins, en particulier dentaires et optiques.
Reste que, au-dessus de ce seuil de pauvreté, nous constatons une tranche de population que les Américains appellent middle poor. Ces personnes ne sont pas très pauvres mais pas suffisamment riches. Comme le disait Jean-Marie Spaeth tout à l'heure, le système est effroyablement inégalitaire en matière d'accès aux soins. Par certains aspects, le mécanisme qui existe aujourd'hui dans son fonctionnement me fait songer au système qui est l'un des plus mauvais systèmes au monde, le système américain. Les personnes qui travaillent au sein de très grandes entreprises, qui ont des salaires élevés, bénéficient d'une couverture haut de gamme. Les personnes très pauvres ont une couverture par la CMU. Entre les deux, nombre de personnes n'y arrivent pas. Je voudrais que nous résolvions ce genre de chose.
Quant à la responsabilisation du patient, je suis d'avis que la réponse se trouve dans le fait que la couverture médicale généralisée (CMG) ne fait pas nécessairement 100. De toute façon, le système de la sécurité sociale a été conçu pour permettre une prise en charge intégrale, dans des cas de revenus très faibles et dans des cas d'affections très graves (ALD). Nous pouvons envisager d'autres cas de figure. Cela dit, lorsque sont associés le 100 %, base plus complémentaire, plus le tiers payant, il est évident que ce système est inflationniste en matière de dépenses de santé.
J'évoquerai le problème des contrats de gestion. Je ne sais pas si M. Leclerc faisait allusion au problème de Noémie... J'exerce de nombreuses fonctions, je suis ainsi président du GIPCPS des cartes professionnelles de santé ; je suis attentivement Sésame, Vitale et les procédures Noémie.
L'informatisation des régimes d'assurance maladie est un enjeu fondamental. Tous les exercices menés à l'heure actuelle n'ont pas de sens si nous n'avançons pas dans ce domaine. Or je constate que nous avançons à une allure épouvantablement lente.
Un certain nombre de raisons techniques peuvent être avancées. Je crois également que des enjeux de pouvoir sont présents. Celui qui détient l'information détient le pouvoir. Si par le biais d'une meilleure coopération, nous parvenons à davantage de partage d'autorité, nous avancerons dans la maîtrise de ce dispositif.
Ensuite, monsieur Cazeau, vous avez évoqué une question qui m'a été posée à de nombreuses reprises, à savoir celle des cotisations mutualistes. Le problème ne se situe pas là. Nous avons mis 15 ans, à raison d'un rapport tous les 18 mois, à faire comprendre aux Français qu'une augmentation de quatre points de PIB se profile à l'horizon 2020. Combien de Français savent-ils que les dépenses de santé représentent aussi, au moins cette même hausse du PIB ? Je regrette qu'une communication plus claire n'ait pas été réalisée. Autant la pédagogie des retraites a été effectuée au bout de 15 ans, autant nous en sommes aux premiers balbutiements pour l'assurance maladie.
Par conséquent, soit nous arrivons à une évolution raisonnable et raisonnée des dépenses de santé, qui ne dérapent pas trop par rapport à la richesse nationale, à ce moment-là c'est jouable, soit les dépenses dérapent, et ce n'est même plus la peine de parler de la question.
Si les acteurs deviennent plus coopérants, si nous avons une chance de maîtriser les cotisations mutualistes et les cotisations de sécurité sociale, c'est par cette action-là. Je crois que le problème n'est pas de savoir si les uns ou les autres vont augmenter. Il s'agit de réaliser que, si nous ne faisons rien, les uns et les autres vont déraper.
M. Fischer a évoqué la difficulté de définir un panier de soins. D'une part, les communautés scientifiques s'y penchent et d'autre part, le dialogue entre le médecin et son patient peut nous aider. La visite médicale non justifiée n'est jamais que le successeur d'un dispositif que j'ai inventé voilà 17 ans, l'ordonnancier Bizone. L'ALD est dans la partie haute de l'ordonnancier, le rhume de cerveau dans la partie basse.
Enfin, l'assurance maladie de l'Alsace-Moselle est un sujet que je connais, qui m'a largement éclairé dans mes réflexions. Néanmoins, une différence est notable avec le système que j'étudie. Le système alsacien est à l'intérieur de la sécurité sociale. Je considère que nous ne devons pas faire un mélange des genres, la sécurité sociale et les complémentaires doivent rester séparés. Ainsi, le fait que, dans la CMU, les CPAM soient également des acteurs du complémentaire n'est pas une bonne chose.
M. le PRÉSIDENT - Merci beaucoup, monsieur l'inspecteur général. Nous allons accueillir maintenant M. Alain Coulomb.
Audition de M.
Alain COULOMB
,
Auteur du rapport sur
« La médicalisation de
l'ONDAM »
présenté au nom du
groupe de travail constitué au sein de
la
Commission des comptes de la sécurité sociale
(7 mai
2003)
M. le PRÉSIDENT - Mes chers collègues, notre commission poursuit ses auditions sur les perspectives de l'assurance maladie en entendant M. Alain Coulomb, président du groupe de travail consacré à la médicalisation de l'ONDAM. Ce sujet est naturellement important dans le cadre d'une réflexion sur l'évolution des dépenses de santé, mais il est également au coeur de l'examen du projet de loi de financement de la sécurité sociale. Par le passé, notre commission a vivement critiqué le fait que l'ONDAM ne soit resté qu'un agrégat comptable sans contenu en santé publique. Cet agrégat est à la dérive, dérive à laquelle le Parlement a assisté en cours d'année, parfois même le lendemain de son adoption. Aussi sommes-nous particulièrement attentifs, monsieur Coulomb, à vos propositions.
Vous disposez, si vous l'acceptez, d'un quart d'heure pour présenter vos principales analyses et vos recommandations puis notre rapporteur et les commissaires vous interrogeront.
M. Alain COULOMB - Merci, monsieur le président. J'essaierai de respecter le temps de parole imparti, sachant que le sujet de mon rapport ne paraît pas relever de l'évidence, du point de vue de la compréhension.
Tout d'abord, je précise que je me suis efforcé de faire approuver le rapport au fur et à mesure de son déroulement, puisqu'il me semblait au moins aussi important d'avoir un rapport approuvé par l'ensemble des acteurs que d'avoir des propositions particulièrement originales. Je souhaitais que nous trouvions des solutions acceptables par l'ensemble des parties présentes dans le groupe de travail. Ainsi, le rapport n'a pas fait l'objet de prestations annexées à la demande d'une organisation. Il s'agit d'un compromis et tous les acteurs l'ont approuvé de manière explicite ou implicite. Cela amoindrit sans doute l'intérêt de ce rapport en termes de prestige et de communication, mais cela en accroît l'intérêt politique. Une voie est possible malgré les difficultés.
Nous sommes partis d'un constat, que vous avez rappelé, monsieur le président. Le fait que l'ONDAM soit voté chaque année et qu'il soit dépassé dans des proportions importantes a trois conséquences. Tout d'abord, cela décrédibilise ceux qui le votent. Ensuite, cela décrédibilise ceux qui le proposent. Enfin, les acteurs professionnels sont sceptiques quant à leur engagement dans une démarche quelconque de maîtrise. Ils ont le sentiment que la sanction au dérapage sera directement fonction de la capacité de pression du groupe de professionnels concernés. Donner l'impression que les dérapages, les abondements et les rebasages se règlent dans la rue, n'est pas une bonne manière de répondre à l'espoir de voir un débat politique sur le sujet de la santé.
Des conséquences politiques significatives sont induites par le fait que l'ONDAM soit régulièrement dépassé, sans qu'une émotion quelconque se manifeste, ou que cette émotion soit gérée au Parlement lui-même.
Cependant, le groupe a souhaité conserver l'ONDAM mais en modifier la constitution et le mode de présentation, afin qu'il devienne crédible.
En premier lieu, nous avons éliminé deux fausses pistes. D'une part, nous avons écarté l'idée qu'il est nécessaire de mesurer les besoins de la population pour chiffrer les dépenses d'assurance maladie. Il n'y a pas de « thermomètre à besoins ». Il existe une relation dialectique entre l'offre et la demande telle que cette approche est pertinente du point de vue intellectuel mais non du point de vue financier. L'approche par les besoins sert par ailleurs souvent de manteau vertueux pour cacher une volonté active d'immobilisme.
D'autre part, une autre approche consiste à considérer que l'on connaît ex-post les coûts des principales pathologies, que l'on a une idée des malades producteurs d'une grande partie de la dépense et que, dès lors, il suffit de multiplier l'un par l'autre et d'additionner le tout pour obtenir un total. Il s'agit de la version technocratique de l'approche par les besoins. Cet exercice a été effectué par la Commission des comptes, ex-post . Il est intéressant parce qu'il montre comment évoluent les principales sources de dépenses et le coût des principales pathologies. Par exemple, l'émergence des pathologies mentales dans les dépenses de santé est mise en évidence. En revanche, il ne nous paraît pas pertinent du point de vue de la définition de l'ONDAM. En effet, d'une part, les personnes qui concentrent les dépenses de santé (5 % de la population, 50 % des dépenses) sont hélas affectées le plus souvent de polypathologies. D'autre part, nous connaissons les chiffres ex-post mais non ex-ante .
Nous avons choisi d'examiner quels sont les déterminants de l'évolution des dépenses de santé. A l'aide de plusieurs études, nous avons constaté que plusieurs types de déterminants existaient. Nous pouvons qualifier ces déterminants d'infrastructures ; je les citerai rapidement : l'environnement, la croissance économique, le vieillissement de la population, les progrès techniques. La caractéristique commune de ces déterminants de l'évolution des dépenses est que nous ne pouvons pas agir sur eux à court terme de manière efficace. Nous ne pouvons pas décréter l'âge de la population et son vieillissement. Ce dernier déterminant contribue, dans la proportion d'un point, aux dépenses.
Un autre exemple est l'évolution des richesses. La santé fait partie de ces biens dont l'élasticité est forte par rapport à l'accroissement du PIB. Ainsi, dans tous les pays européens, nous constatons que, lorsque nous gagnons davantage, nous ne mangeons pas davantage, nous n'achetons pas plus de vêtements mais nous consommons plus de santé et de loisirs.
Avec le progrès technique, nous nous situons à la frontière entre quelque chose de subi et quelque chose sur lequel nous pouvons agir.
Nous voyons bien, avec ces déterminants, que nous ne saurions rendre totalement responsables les professionnels de santé de l'accroissement des dépenses de cette nature. Cette démarche pédagogique a pour vertu de distinguer ce qui relève de la responsabilité des professionnels de ce qui relève de facteurs exogènes à leurs actions.
Nous avons donc tenté de classer ces différents déterminants, auxquels nous avons rajouté les comportements socioculturels et le système de santé, de protection sociale. Nous entrons là dans des domaines où une action est possible. La liste de ces déterminants, leur poids respectif dans l'évolution des dépenses, leur capacité à être réformés constituent la deuxième partie du rapport. Nous avons distingué deux types de déterminants. L'évolution des dépenses s'élève à 7 % par an, pourcentage dont l'origine se partage équitablement entre des facteurs exogènes (démographie, progrès technologique, PIB) et des déterminants sur lesquels nous pouvons agir.
La troisième partie du rapport a pour but de trouver les leviers d'action permettant une réforme. Ces leviers sont au nombre de trois : la coordination des soins, la responsabilité des acteurs, l'évaluation des pratiques professionnelles et des prestations. Nous avons choisi de ne pas nous limiter. Les propositions d'actions sont au nombre de 31 et ne sont pas nécessairement classées par ordre d'importance. Il nous semble en effet illusoire qu'un problème aussi complexe puisse être résolu avec deux ou trois actions. C'est d'abord une question de choix puis de posture et enfin d'action. Si nous décidons d'agir sur les déterminants en fonction de leur « réformabilité », cela nous semble aller dans le sens d'une meilleure efficience du système.
Nous avons mis en avant la coordination du système de soins. En effet, la concentration des dépenses montre qu'une grande partie des dépenses inutiles qui nuisent au système provient d'un manque de coordination. En particulier, pour les ALD, le développement de pathologies chroniques concerne des personnes qui vont aller et venir dans un système de soins qui reste cloisonné entre la ville et l'hôpital. La coordination renforce la qualité de la prise en charge et diminue le coût de la prestation de surcroît.
La responsabilité des acteurs passe non seulement par un reste à charge en termes de paiement mais aussi par des actions positives en termes de prise en charge de leurs propres personnes. La responsabilisation de l'usager passe également par une pédagogie.
Enfin, nous estimons que l'enjeu de l'évaluation des pratiques professionnelles est déterminant pour réconcilier qualité du service médical rendu et son coût. En fait, le coût de la non-qualité nous paraît un gisement de productivité très largement inexploité. La qualité est non seulement vertueuse mais également efficiente.
Quant aux modalités d'élaboration de l'ONDAM, elles participent à sa crédibilité, à la prise en charge des actions que nous pouvons mener pour le mettre en oeuvre demain. Aujourd'hui, nous avons le sentiment que les acteurs professionnels regardent la fabrication de l'ONDAM un peu comme ils regarderaient un magicien sortant un lapin de son chapeau. Ceci ne participe pas à leur responsabilisation.
Nous devons ainsi organiser un ancrage dans le sanitaire, à travers des méthodes d'élaboration et de suivi de l'ONDAM médicalisé.
Pour terminer mon exposé, je répondrai à deux questions qui m'ont souvent été posées, sur le caractère annuel ou pluriannuel et sur le caractère opposable ou non de l'ONDAM. Tout d'abord, à ce jour, l'ONDAM est réputé opposable et ne l'est pas. C'est la plus mauvaise situation. Il est réputé opposable car il fait l'objet d'une loi. Or cette loi n'est pas appliquée et cela est grave au plan politique. Nous nous sommes interrogés sur ce point et nous avons estimé que la loi n'était pas appliquée parce que les acteurs professionnels n'étaient pas impliqués. Nous avons ainsi distingué dans l'ONDAM les éléments qui relèvent de l'environnement et ceux qui relèvent de la responsabilité des acteurs. La solution que nous proposons pour réconcilier ce débat sur l'opposabilité est la suivante. L'ONDAM devient opposable dès lors que la partie qui concerne les acteurs entre dans un dispositif conventionnel.
Concernant le caractère annuel ou pluriannuel de celui-ci, une articulation doit être trouvée. En effet, nous avons l'habitude d'un vote annuel. Ce débat parlementaire périodique est sain car la plupart des actions s'inscrivent naturellement dans la durée.
Vous savez articuler annuel et pluriannuel dans d'autres secteurs que celui de la santé ; vous saurez trouver quelque chose. Nous proposons, pour notre part, deux débats, l'un au printemps, l'autre à l'automne.
Enfin, le caractère régional a été évoqué. Il me semble clair qu'une analogie existe entre le mode d'élaboration et le mode de suivi. En clair, si nous faisons appel aux conférences régionales de santé pour élaborer à partir d'une base régionale un ORDAM, objectif régional des dépenses d'assurance maladie, l'ONDAM doit être divisé pour être suivi en ORDAM. Nous proposons un débat, un suivi régional mais pas nécessairement l'opposabilité de l'objectif régional.
J'ai donc résumé les différentes propositions effectuées et la méthode suivie. En conclusion, je dirai que ce travail nous est apparu au départ extrêmement technique ou opaque. Le découpage pédagogique que nous avons choisi a permis au groupe de progresser et à l'ensemble des acteurs de partager une telle démarche. Les positions initiales entre les membres du groupe n'étaient pas vraiment fusionnelles. Ce travail pédagogique a montré qu'un chemin de crête, certes étroit, existait entre les organisations présentes pour imaginer comment faire mieux.
M. Alain VASSELLE, rapporteur - Pour la fixation de l'ONDAM n+1, vous proposez que le Parlement, au printemps de l'année n, définisse « les objectifs et priorités de santé publique », d'où ressortirait « le champ d'application de la prise en charge collective obligatoire, dite brute ». Ensuite, il serait saisi dudit « champ d'application net », autrement dit après « actions correctrices », et prendrait en compte alors « le contexte économique ainsi que les arbitrages entre fonctions collectives ».
Comment alors articuler l'intervention du Parlement au printemps de l'année n au regard notamment de l'existence d'une loi fixant de tels objectifs et priorités de santé publique dans un cadre pluriannuel ?
Comment voyez-vous concrètement l'intervention in fine du « contexte économique » pour amender l'ONDAM médicalisé ? N'y a-t-il pas un risque de retour à la case départ ?
M. Alain COULOMB - Je me référerai au projet de loi quinquennal. Quand nous en voyons l'esquisse, il ne semble pas que la durée de cinq ans soit trop courte. Il me semble que fixer des objectifs d'étape crédibilise la loi quinquennale elle-même. Les objectifs fixés sont tellement ambitieux qu'il serait déraisonnable d'avoir autre chose qu'une évaluation progressive de ces objectifs. Nous devons essayer d'articuler politique de santé publique et moyens de financement.
Par ailleurs, ce sont les parlementaires qui ont le droit et le devoir d'arbitrer et de fixer l'ONDAM. Evidemment, cela participe de la faiblesse du raisonnement et de la construction juridique. Cependant, admettons qu'ils fixent l'ONDAM à 2 % d'augmentation. S'il est fixé à deux, je considère qu'il ne pourra être respecté dès lors que nous avons prouvé que des déterminants de santé nous « plombent » un ONDAM au départ entre 2,5 et 3. Ainsi, la seule action responsable possible sera d'agir sur la nature des prestations remboursées et le niveau de remboursement.
Nous ne pourrons demander aux acteurs d'ignorer certains mécanismes qui établissent des liens entre l'évolution du PIB, entre l'âge et le vieillissement de la population, entre le progrès technique et les dépenses de santé.
M. Alain VASSELLE, rapporteur - A l'occasion des critiques qu'elle avait formulées à l'égard de la présentation de l'ONDAM, notre commission avait évoqué la possibilité que le Parlement puisse au moins être saisi, d'une part, d'une évolution « spontanée » de l'ONDAM et, d'autre part, de l'impact des mesures correctrices qui lui sont applicables (en dépenses nouvelles et en économies) et qui devraient s'inscrire dans les objectifs et priorités de santé publique préalablement définies.
Ces démarches vous semblent-elles compatibles avec le schéma de votre rapport, s'agissant au moins des déterminants des dépenses de santé qui vous semblent pouvoir faire l'objet d'« actions volontaristes »?
M. Alain COULOMB - Tout à fait. Le mécanisme que nous proposons correspond exactement à votre proposition. A un moment donné, un taux sera fixé. La décomposition de ce taux entre des déterminants exogènes et réformables et opposables conventionnellement me paraît indispensable.
M. Alain VASSELLE, rapporteur - Au-delà de la liste des actions correctrices possibles que comporte le rapport, l'une des questions centrales est celle de « l'opposabilité de l'ONDAM ». Le rapport évoque une « obligation contractuelle dans un cadre conventionnel » et, plus loin, indique qu'il appartiendra aux partenaires conventionnels et à l'État de « décider la teneur des procédures à mettre en place en cas de dépassement de l'ONDAM ».
Pourriez-vous développer et préciser votre analyse sur ce point ?
M. Alain COULOMB - Imaginons que nous pouvons sortir de la crispation actuelle sur les dépassements. Nous pouvons alors envisager deux types de dépassements.
Ils peuvent être induits par une mise en place retardée d'accord de bon usage de soins. Le 10 janvier, a été signé un tel accord entre les partenaires conventionnels, qui est d'ailleurs resté en stand-by depuis. Par exemple, en vue de financer une augmentation de la consultation, nous mènerons une vingtaine d'actions que choisissent les partenaires conventionnels sur des sujets préoccupants en termes de qualité. L'ANAES nous a demandé de fonder scientifiquement ces accords de bon usage de soins. Je prendrai deux exemples : la lombalgie, poste relativement lourd, et les examens de médecine nucléaire, poste également important.
Si nous lançons une action de ce type en janvier ou en juin, en année pleine, l'effet est différent. D'ailleurs, l'action que nous avons mise en place a été un échec.
Par conséquent, lorsque vous votez et que des dispositions de ce genre sont prévues et ne sont pas mises en oeuvre, là aussi il est difficile d'imputer la faute aux acteurs.
Je prendrai un deuxième exemple. Nous avons constaté parfois une variation épidémiologique forte à partir d'un syndrome quelconque. Nous ne pouvons pas là non plus accuser les professionnels. Pour crédibiliser la démarche, nous devons l'analyser de manière intelligente. Là, aucune sanction n'est requise mais un sujet imprévu est apparu, le SRAS par exemple.
Ces mécanismes ne sont pas automatiques mais ils peuvent s'étaler dans le temps et avoir un caractère pluriannuel.
M. Alain VASSELLE, rapporteur - Comment vos propositions vous semblent-elles s'articuler avec celles des rapports de Mme Ruellan et de M. Chadelat ?
M. Alain COULOMB - Je ne vois que peu d'articulation entre mon rapport et celui de Mme Ruellan. En revanche, je considère qu'avec le rapport de M. Chadelat, nous avons deux points communs.
La plus grande partie des propositions que nous faisons concerne les acteurs professionnels. Je vois mal comment une distinction pourrait être effectuée entre l'assurance maladie obligatoire et complémentaire. L'évaluation des pratiques professionnelles, les recommandations de pratiques cliniques, la coordination des soins touchent les deux régimes.
Articuler et impliquer les régimes complémentaires dans une gestion commune des risques est indispensable. Ce pilotage commun me semble crucial.
Sur la détermination du panier de biens et services, il me semble que le rapport donne des pistes qui seraient autre chose qu'une liste d'actes. Toutefois, ce n'est pas le sujet que nous avons traité.
M. le PRÉSIDENT - D'autres personnes souhaitent-elles intervenir ? Chacun est-il parfaitement éclairé ?
M. Guy FISCHER - Ce sujet est réellement complexe. Vous nous avez dit qu'il n'y aurait pas régionalisation de l'ONDAM. Je le comprends mais, dans des réflexions plus globales, comment va-t-on maîtriser l'ONDAM médicalisé ? Nous voyons monter en pression les URCAM et éventuellement les agences régionales de santé. Tout cela se met en place et vous nous dites qu'à court terme, il n'y a pas d'action possible.
M. Alain COULOMB - Si je puis me permettre de vous rassurer, ce sujet est ardu pour tout le monde.
Le débat institutionnel m'intéresse moins qu'une approche pragmatique. Ce qui me semble unir l'ensemble des acteurs, c'est que le suivi d'un certain nombre d'instruments de maîtrise ne peut être à ce jour que régional. Et le débat est clos. Notre première proposition est de créer, entre les services de l'État et le Parlement, une structure unique et autonome de suivi des comptes. Cette proposition est nationale mais tous les leviers d'action sont régionaux.
Ensuite, nous demandons l'avis des acteurs, nous les invitons à participer à l'ancrage sanitaire d'un objectif. A ce moment-là, cette remontée doit se faire à partir du niveau régional. Par exemple, nous évaluons en ce moment les réseaux du point de vue médico-économique. Faisons le pari que cela puisse améliorer la qualité du service médical rendu et le coût. Cette amélioration se fera là où les acteurs sont.
Ce débat institutionnel est complexe mais l'élaboration et le suivi des actions se feront au niveau régional. Il me semble plus important d'agir que de savoir qui va agir.
M. le PRÉSIDENT - C'est sur ce mot, qui donnera satisfaction au président Fischer, « régionalisation », que nous terminons. Je vous remercie beaucoup, monsieur Coulomb.
Mme Rolande RUELLAN
,
Auteur du rapport sur « les relations
entre l'Etat et l'assurance maladie »
présenté au
nom du groupe de travail
constitué au sein de la Commission des
comptes de la Sécurité sociale
(13 mai 2003)
M. le PRÉSIDENT - Nous poursuivons aujourd'hui nos auditions sur les perspectives de l'assurance maladie. Nous avons entendu la semaine dernière MM. Chadelat et Coulomb. Nous entendons aujourd'hui Mme Ruellan qui préside le troisième groupe de travail constitué en septembre dernier et dont le rapport porte sur les relations entre l'Etat et l'assurance maladie. Je vous propose, madame le conseiller maître, de présenter les principales analyses et les principaux constats de votre rapport au cours d'une intervention liminaire d'un quart d'heure. M. le rapporteur vous posera ensuite un certain nombre de questions, avant de céder la parole à Mmes et MM. les commissaires.
Mme Rolande RUELLAN - Merci monsieur le président. Je vais commencer par rappeler le contenu de la lettre de mission du ministre car je ne sais pas si le document diffusé sur le site internet du ministère comportait toutes les annexes. En effet, le contenu de la lettre de mission explique les limites de ce rapport. Le ministre indiquait dans cette lettre qu'il créait trois groupes de travail de la commission des comptes de la sécurité sociale. Cela signifiait que ces groupes devaient être composés comme la commission des comptes, ce qui constituait un premier effet réducteur. Le groupe que le ministre m'avait demandé de présider devait établir un état des lieux partagé des relations entre l'Etat et l'assurance maladie et étudier la nature des missions des différents acteurs de l'assurance maladie. Le ministre entretenait l'espoir que nous parvenions à un consensus sur les maux dont souffre le système et il a déclaré qu'il souhaitait s'appuyer sur cet état des lieux pour appeler ensuite l'ensemble des partenaires à présenter au Gouvernement des propositions de réforme. C'est à partir de ces contributions que le Gouvernement mettrait en débat les axes d'une nouvelle gouvernance. Ainsi, la mission qui était impartie à mon groupe consistait uniquement à établir un état des lieux partagé et à identifier ce qui va et qui ne va pas dans les relations actuelles entre l'Etat et l'assurance maladie. La lettre de mission ne prévoyait pas, à l'évidence, la formulation de propositions, de recommandations et encore moins l'élaboration de scénarii et de schémas, dans la mesure où il m'avait été précisé que le ministre se réservait la conduite de la deuxième phase consacrée aux propositions. Cela dit, il est extrêmement difficile de dresser un état des lieux sans que transparaissent les voeux des différents partenaires. Ce groupe a cependant pâti de l'absentéisme des professions de santé. La participation était active de la part de MG France et le CNPS était également représenté, mais les autres syndicats de médecins brillaient par leur absence. Cela dit, je ne voudrais pas faire de procès d'intention et je rappelle que le groupe a été créé dans la précipitation et pour un délai de travail extrêmement court. Nous avons tenu quatre réunions en tout, en tenant compte du fait que le ministre a bien voulu nous accorder un délai supplémentaire de quinze jours. Notre travail a donc été conduit de manière un peu accélérée et, de ce fait, certains membres qui auraient souhaité se joindre au groupe n'ont pas pu se rendre disponibles. Néanmoins les syndicats, les caisses, le MEDEF, les entreprises du médicament (LEEM), la Fédération française des sociétés d'assurance (FFSA) et le syndicat des pharmaciens (au titre des personnalités qualifiées), ont été assidus. L'Etat a participé à nos réunions, mais est resté muet face aux attaques assez vives formulées à son égard.
Notre groupe avait donc une mission plus politique que technique. J'ai essayé de cadrer les débats à partir d'un canevas de discussion que je pourrai vous communiquer. Ce canevas a été défini pour obliger les membres du groupe à discuter un certain nombre de points. Je suis partie des termes employés par la lettre du ministre : système de santé, assurance maladie, les acteurs en présence, les missions qu'ils accomplissent actuellement... Je leur ai également demandé quel jugement ils portaient sur la répartition des tâches entre les différents acteurs et ce qu'ils pensaient de la régionalisation en place depuis quelques années. L'état des lieux devait nous permettre de dégager un consensus, comme le ministre nous y invitait, et c'est ce que nous avons essayé de faire. L'idée de travailler à partir d'un canevas de discussion a été acceptée.
Mon groupe ayant été le premier à se réunir, les membres présents ont exprimé leur satisfaction à l'égard de l'initiative du ministre. Néanmoins certains ont considéré, à l'époque, que la situation financière de l'assurance maladie était un sujet prioritaire. Ils ont néanmoins été d'accord sur la méthode de travail proposée, même s'ils jugeaient que la frontière entre les trois périmètres de travail était artificielle. Le travail sur les termes mêmes de la lettre du ministre a emporté leur adhésion, ce qui a permis de synthétiser les travaux du groupe en quatre points : les relations entre le système de santé et l'assurance maladie, les acteurs en présence et la nature de leurs missions, la répartition de ces missions et la régionalisation. Afin de ne pas paraphraser le rapport, je vais plutôt vous faire part de mes réactions. En effet, dans ce rapport, je n'ai pu que rapporter l'opinion des membres du groupe. Le ministre ne m'a pas permis de diffuser un document de travail car il craignait des fuites, ce qui signifie que les membres du groupe ne pouvaient pas valider la conformité de mon rapport aux idées qu'ils avaient exprimées en réunion. J'ai restitué oralement le texte que j'allais écrire, mais il a fallu qu'ils me fassent confiance. Je ne me suis donc pas crue autorisée à faire part de réactions personnelles. Néanmoins, j'ai fait part au ministre d'une synthèse un peu plus personnelle des débats tenus au sein de ce groupe.
La première idée que je souhaitais faire accepter par le groupe de travail est qu'il n'est plus possible de traiter séparément l'assurance maladie et la santé : l'assurance maladie est un outil de financement de la politique de santé. Je ne parle pas ici de la santé publique, mais de la santé des Français en général. Il faut donc certainement poursuivre la recherche d'une meilleure articulation entre la définition des priorités de santé et leur mise en oeuvre, en retenant le principe d'une prise en charge des dépenses par l'assurance maladie. Cette préoccupation part du constat que, depuis l'origine, notre système d'assurance maladie rembourse des soins curatifs. En effet, le code de la sécurité sociale ne prévoit pas le remboursement des soins préventifs. La liaison avec les priorités définies en matière de politique de santé n'était pas assurée dans le passé. D'un côté, l'Etat était responsable de la définition de la politique de santé. De l'autre côté, les partenaires sociaux s'estimaient maîtres de l'assurance maladie et ne souhaitaient pas que l'assurance maladie finance la politique de santé dans la mesure où il s'agit d'une mission régalienne qui, à ce titre, relève du budget de l'Etat. Cette vision s'estompe néanmoins et certains membres du groupe considèrent désormais que l'assurance maladie est bien au service de la santé des Français.
Le groupe a reconnu que l'assurance maladie est une branche spécifique au sein de la sécurité sociale. Elle se trouve au centre de la relation entre les assurés et les partenaires médicaux. C'est cette relation triangulaire qui crée les difficultés de fonctionnement de cette branche et qui complique les relations entre l'Etat et l'assurance maladie. Les partenaires sociaux s'estiment maîtres du système et n'acceptent pas que l'Etat intervienne au nom d'une politique de santé. Ainsi, s'ils admettent la nécessité d'une meilleure articulation du système, ils revendiquent toujours une séparation claire des responsabilités. En fait, la question que je leur soumettais était : peut-on cantonner chaque acteur dans un domaine dans lequel les autres parties n'auraient jamais le droit d'intervenir ? En clair, est-ce que l'Etat, qui délègue un certain nombre de missions et de tâches, doit s'interdire d'intervenir quels que soient les résultats des travaux des partenaires ? Cela constituait une première approche. La deuxième approche considérait, au contraire, que le partenariat était indispensable pour assurer la jonction entre l'assurance maladie et la santé. Les ordonnances Juppé ont, pour la première fois, inscrit la notion de partenariat entre l'Etat et l'assurance maladie, mais la notion ne passe pas encore très bien, du moins dans le vocabulaire. Pourtant, le partenariat est effectivement en place depuis plusieurs années, notamment à la faveur des structures mises en place depuis 1996. J'ai essayé de leur faire définir leur vision de l'Etat et la notion d'étatisation, qui sonne chez eux comme une accusation. Il apparaît que les partenaires sociaux ne contestent pas la mission régalienne de santé, mais ils assimilent l'Etat à l'Administration et c'est à ce niveau que se focalise leur vindicte. Ainsi, pour eux, le directeur d'une caisse nationale, qui est nommé par l'Etat, est un élément de l'étatisation. Ils ont déjà fait savoir que leur souhait était de voir le statut des caisses évoluer vers celui d'EPIC, mais nous leur avons signifié que ce statut ne correspond pas à de telles missions. Ils considèrent néanmoins que le directeur ne doit plus être nommé par l'Etat.
J'ai également souhaité qu'ils réfléchissent à ce que représentait pour eux l'assurance maladie. S'agit-il d'un mode de gestion, d'un mode de pilotage ? En réalité, la confusion est permanente : ils se confondent avec l'assurance maladie et seule la démocratie sociale est légitime. Trois syndicats se sont même prononcés pour le retour des élections. J'ai pu constater que, dans le cadre des propositions qu'ils ont adressées au ministre, certains syndicats ont effectivement demandé le retour des élections. Peut-être considèrent-ils que leur légitimité est fragilisée. En revanche, la CFDT ne souhaite pas le retour aux élections et estime que la délégation que le Parlement consent aux caisses pour gérer le système leur confère une légitimité suffisante. De ce point de vue, les syndicats ne sont donc pas en accord. En ce qui les concerne, les professions de santé sont totalement partagées, du moins celles qui étaient représentées. MG France est totalement en phase avec la CFDT et la CNAM, alors que le CNPS souhaite aller vers un tripartisme avoué plutôt que masqué. Le CNPS estime en effet que les professions de santé ne renonceront jamais à s'adresser à l'Etat et n'accepteront jamais d'avoir l'assurance maladie pour seule partenaire. Les laboratoires estiment quant à eux que seul l'Etat peut gérer la globalité de la politique du médicament.
J'ai ensuite tenté de faire réfléchir les membres du groupe sur les missions. Il existe quatre types de mission : définir les règles, les mettre en oeuvre, gérer administrativement le système, exercer le contrôle. La première est naturellement assumée par l'Etat, mais la seconde est partagée : la mise en oeuvre est en partie déléguée, par la loi, aux partenaires conventionnels et c'est là que se situe le conflit avec l'Etat. En effet, la répartition des autres missions ne souffre pas d'ambiguïtés : la gestion administrative revient aux caisses et l'Etat est chargé du contrôle, du fait de l'importance que représente ce service public. Concernant la mise en oeuvre des politiques, les syndicats considèrent que la délégation accordée par l'Etat devrait être très largement mise en oeuvre par les conventions. Pourtant, je rappelle qu'il y a quelques années, MG France partageait l'avis de la Cour des comptes selon lequel les conventions interviennent dans trop de domaines, ce qui les rend très difficiles à conclure et conduit à de nombreuses annulations. MG France a donc manifestement changé d'avis sur ce sujet depuis l'arrivée de son nouveau président et considère, à l'instar de la CNAM, que les conventions doivent être le vecteur privilégié de mise en oeuvre de la loi. Les membres syndicaux du groupe ont affirmé que le panier de soins devait être défini par l'Etat, mais ils considèrent que sa mise en oeuvre, les incitations, le respect, le contrôle et la vigilance doivent être confiés aux partenaires conventionnels.
Nous nous sommes ensuite interrogés sur la manière dont les partenaires conventionnels devaient participer à la décision politique. La question était de savoir si la concertation préalable à une réforme devait avoir lieu au sein des conseils d'administration. Là encore, les avis ont divergé. La CFDT a considéré que les questions techniques, si elles devaient encore être soumises aux conseils d'administrations des caisses, devaient être examinées sous un angle exclusivement technique. En effet, ces questions sont souvent prétextes à des conflits entre les partenaires sociaux, alors que leur portée est limitée. L'idée d'organiser des lieux de concertation entre les partenaires sociaux, tel que le conseil supérieur de la sécurité sociale autrefois ou la conférence de la famille actuellement, ne semble pas les intéresser. Ils continuent de considérer que les conseils d'administrations des caisses constituent toujours les lieux de concertation privilégiés.
Le groupe a souhaité que l'Etat assume mieux ses responsabilités propres et laisse les caisses gérer le système. Tout ce qui ne fonctionne pas au sein du système de santé est, selon les partenaires sociaux, imputable à l'Etat. Ce n'est pas toujours faux. Par exemple, c'est à l'Etat de décider s'il souhaite mettre en place une organisation des soins de ville un peu plus performante que celle qui existe actuellement. Selon les membres du groupe, l'Etat est seul souverain pour définir le contenu du panier de soins remboursables, mais il doit définir le mode de gestion de ce panier de soins en fonction des avis de la communauté scientifique et non en fonction d'autres considérations.
Les avis sont également partagés en ce qui concerne le financement de l'assurance maladie. FO et la CGT refusent toujours la CSG, et s'appuient encore sur un principe de séparation entre l'assurance et la solidarité. Dans cette optique, l'assurance est financée par les cotisations, alors que la solidarité est financée par l'impôt. Sur ce point, leur avis n'est pas partagé par les autres partenaires. En particulier, la Mutualité, qui a tenu un rôle actif au sein du groupe, estime qu'il n'est plus pertinent de séparer l'assurance et la solidarité, de même qu'il n'est plus pertinent de distinguer les soins curatifs des soins préventifs. Pour sa part, la CFDT construit des syllogismes du type : la CSG est une cotisation, qui finance donc un système d'assurance sociale, ce qui implique que les partenaires sociaux sont les seuls légitimes à la fixer, car les seuls à pouvoir représenter la société civile.
Concernant la régionalisation, les membres du groupe ont éprouvé un certain embarras. Ils rejettent la décentralisation. J'ai noté la prudence de la CNAM qui a difficilement accepté les ARH et les URCAM. Il est vrai que la CNAM a beaucoup de mal à s'organiser au niveau régional, contrairement aux autres régimes. Cela implique le refus, plus ou moins clairement exprimé, d'une structure qui irait au-delà de l'ARH actuelle, surtout si son directeur était nommé par l'Etat.
En toute bonne foi, le groupe considère que l'on ne doit plus gérer séparément les soins de ville et l'hôpital, mais ne propose pas de pistes qui permettraient de concrétiser le décloisonnement. La CNAM avance cependant que l'assurance maladie doit s'approprier l'hôpital : une fois mise en place la tarification à l'activité, elle pourra contractualiser sur la partie soins avec les hôpitaux et l'Etat prendra en charge les missions de service public de l'hôpital. L'ensemble serait néanmoins financé par l'assurance maladie. Je pense qu'en fait, les membres du groupe ne croient pas du tout à cette proposition et ont avant tout la volonté de conserver le système actuel, c'est à dire la gestion des soins de ville.
La note que j'ai adressée au ministre consistait à lui faire savoir que l'exercice qu'il m'avait demandé était extrêmement réducteur mais que finalement, même si le périmètre de travail avait été plus large, nous n'aurions pas pu aller plus loin dans la mesure où les partenaires sociaux souhaitent rester dans le schéma actuel et renforcer le pouvoir des caisses. Il s'agirait de créer des caisses régionales d'assurance maladie, incluant les URACM, voire les ARH, dans une formule de caisse. J'ai entendu cela, mais sans que cette idée soit étayée, ni en termes de faisabilité, ni en termes de cohérence. J'ai donc fait part au Ministre de ma conclusion selon laquelle il existe assez peu de points de consensus entre les membres du groupe et l'Etat, mais beaucoup de points de consensus entre les membres du groupe contre l'Etat. Ainsi, ils estiment que le système Juppé n'a pas fonctionné car l'Etat n'a pas joué le jeu et n'a pas respecté la répartition des pouvoirs telle qu'elle avait été élaborée. De même, s'ils reconnaissent bien la complémentarité des acteurs, ils vont jusqu'à dire que l'Etat ne peut aller contre leur avis unanime.
Le MEDEF a été très actif au cours des débats, n'a rien laissé paraître au sujet de son éventuel retour ou de son départ définitif de l'assurance maladie. Ses représentants ont laissé entendre qu'ils restaient très intéressés par les branches accidents du travail et retraites, ce qui peut être interprété comme un désintérêt à l'égard de la branche assurance maladie. La CGPME a affirmé qu'elle serait prête à revenir si l'Etat acceptait enfin de respecter les règles du jeu. Je pense qu'ils considèrent que l'Etat ne respecte pas toujours leur rôle et leur pouvoir. Il est vrai que nous sortions d'une période de relations tendues au cours de laquelle l'Etat s'est montré autoritaire et leurs réactions sont sans doute influencées par cette période.
En conclusion, j'ai ressenti une grande crispation. J'ai l'impression que les médecins s'appuient toujours sur les principes de 1927, c'est-à-dire sur ceux de la charte de la médecine libérale, tandis que les syndicats se situent en 1945. J'ai demandé à leurs représentants, au cours de conversations en tête-à-tête, ce qui se passerait, selon eux, si le MEDEF ne revenait pas. La réponse fut unanime : ce serait une catastrophe qui se traduirait par la mainmise de l'Etat sur le système. Les syndicats se sentiraient fragilisés dans leur existence s'ils étaient noyés au sein de structures auxquelles seraient associés des représentants de la société civile ou des représentants politiques. Ils craignent, plus que tout, la perte de leur exclusivité et certains avancent même qu'il faudrait exclure la Mutualité du conseil d'administration de la CNAM pour mieux l'intégrer aux négociations avec les médecins. Les syndicats ont donc une vision très centrée sur les principes originels du paritarisme. Le ministre, lorsqu'il a reçu ce rapport, n'a pas eu l'air de juger que ces débats avaient été très constructifs.
M. le PRÉSIDENT - Merci madame le conseiller maître. Vous avez quasiment répondu à la première question de notre rapporteur en nous présentant le contenu de la lettre de mission du ministre. Monsieur le rapporteur, je vous propose donc de passer à la deuxième question.
M. Alain VASSELLE, rapporteur - Telle était mon intention, monsieur le président. J'étais arrivé à la même conclusion que vous.
Mme Rolande RUELLAN - Pardonnez-moi d'avoir anticipé la première question, mais j'ai trop entendu le reproche selon lequel ce groupe n'avait abouti à rien pour ne pas m'être sentie obligée de rappeler le contenu exact de notre mission.
M. le PRÉSIDENT - Nous souhaiterions disposer d'une copie de cette lettre de mission, si toutefois ce document ne revêt pas un caractère confidentiel.
Mme Rolande RUELLAN - Je vous la transmettrai.
M. Alain VASSELLE, rapporteur - Vous nous avez également fourni quelques éléments de réponses aux autres questions, mais je vais les reformuler. Nous avons bien compris que l'Etat a été très largement au coeur de toutes les discussions et qu'un sentiment très net s'est exprimé à son égard. C'est ce qui a amené M. le ministre à déclarer, lors de son discours le 11 mars 2003 (journée nationale de l'assurance maladie), qu'il ne pouvait pas accepter le constat de votre rapport selon lequel « notre système d'assurance maladie n'est malade que de l'Etat ». Est-ce une conclusion trop rapide ? Le ministre plaide très activement pour une association plus étroite des usagers et des professionnels de santé. Comment ont réagi les membres du groupe de travail à cette perspective ? Ensuite, je rappelle que votre rapport vient s'ajouter aux rapports de MM. Chadelat et Coulomb. Selon vous, est-ce que vos propositions s'articulent avec celles des deux premiers rapports, notamment le premier qui propose « une collaboration nouvelle entre le régime de base et les complémentaires » ? Enfin, est-ce que la nouvelle gouvernance, dont on parle beaucoup, vous semble de nature à permettre la réconciliation entre la politique de santé et l'assurance maladie ?
Mme Rolande RUELLAN - Il est normal que le ministre n'accepte pas le constat dressé par les partenaires sociaux. Pour ma part, je suis habituée depuis plus de trente ans au discours des partenaires sociaux et je pense que la mise en cause de l'Etat tient du rituel. J'ai souvent affirmé que la plainte que les partenaires sociaux expriment de manière permanente vis-à-vis de l'Etat les dispense de traiter les questions de fond. J'ai été directeur de caisse nationale et j'ai pu constater, dans le cadre des conseils d'administrations, que les syndicats s'attachent beaucoup plus à la forme qu'au fond. Il leur est toujours plus difficile de traiter le fond des problèmes et d'accepter les propositions de bon sens que de se plaindre de la manière dont l'Etat les traite. Cela étant, ils n'ont pas toujours tort. Si l'Etat s'était exprimé en toute franchise, il aurait pu reconnaître qu'il ne les a pas toujours bien traités à certaines époques. Il est clair que le formalisme est omniprésent car les syndicats ont conscience que leur légitimité pose question et, de fait, ils se sentent menacés et ont l'impression de jouer leur existence. J'ai été déçue de constater que la CFDT, qui était la plus ouverte au dialogue par le passé, campe désormais sur des positions plus restrictives. Elle se crispe sur les principes du paritarisme, à l'instar des autres organisations et craint que le MEDEF ne revienne pas. Les partenaires sociaux sont parfois accusés de ne pas avoir pris leurs responsabilités depuis l'ordonnance de 1967. Pour ma part, j'ai toujours considéré que nous ne pouvions pas demander aux partenaires sociaux de prendre des décisions impopulaires, alors que l'Etat est responsable du service public. Les cinq syndicats se neutralisent en permanence. Dès que l'un d'entre eux ose être d'accord avec le MEDEF ou avec l'Etat, il subit l'opprobre des autres organisations. En ce sens, le pluralisme syndical constitue un frein important. Toutefois, je considère qu'ils sont incontournables et qu'ils sont, après les élus politiques, les meilleurs représentants de l'intérêt général.
Cela me conduit à la deuxième partie de votre question, relative aux associations d'usagers. Les partenaires sociaux ne souhaitent pas leur participation, car ils ressentent cette perspective comme l'irruption d'une concurrence à leur pouvoir de représentation.
Vous avez probablement entendu le leader de la CFDT qui affirme très clairement désormais que les partenaires sociaux sont les seuls représentants légitimes de la société civile. Ils considèrent en effet que les associations d'usagers ne représentent que des intérêts catégoriels, ce qui n'est pas totalement faux, mais tout dépend dans quel contexte. Clairement, la question qui se pose est de savoir si des associations d'usagers doivent siéger dans les conseils d'administration des caisses gestionnaires, qui n'ont pas de décisions politiques à prendre. La réponse à cette question n'est pas évidente. Les syndicats évoquent des conseils régionaux de surveillance au sein desquels les personnes qualifiées pourraient exprimer leurs points de vue sans nécessairement intervenir dans la gestion quotidienne des caisses. La problématique est donc de savoir à quel niveau sont associés les différents interlocuteurs. Cela vaut également pour les élus. En effet, il faut distinguer la gestion administrative et les décisions relatives à la mise en oeuvre de la politique d'assurance maladie. A ce propos, j'ai été très étonnée de la position de la CFDT qui a déclaré que les partenaires sociaux n'étaient pas intéressés par un système qui les cantonnerait à la gestion des prestations et des cotisations. La CFDT s'intéresse surtout à la mise en oeuvre des politiques de santé. Je leur ai fait remarquer qu'ils tiraient leur légitimité de leur qualité de représentants des salariés devant lesquels ils doivent être garants de la qualité de la gestion du service public, mais cela ne semble pas vraiment les intéresser.
En ce qui concerne les professionnels de santé, le problème est lié au fait que les caisses négocient les conventions. L'idée de la CFDT de sortir la Mutualité du conseil d'administration de la CNAM participe de la même logique. La place de la Mutualité est historique. D'ailleurs, la FFSA et le CTIP (centre technique des institutions de prévoyance) considèrent qu'ils ne sont pas traités sur un pied d'égalité avec les autres partenaires dans la mesure où ils ne siègent pas au conseil d'administration de la CNAM. Une question, qui ne faisait pas partie de nos réflexions, me semble néanmoins légitime : la CNAM est-elle amenée à conserver sa structure actuelle ? Nous pourrions envisager de séparer sa mission de mise en oeuvre de la politique de santé de sa mission de tête de réseau d'un système de caisses. Actuellement, la CNAM est chargée de ces deux missions, mais elle éprouve des difficultés à l'assumer conjointement.
Bien évidemment, la Mutualité n'était pas d'accord avec les syndicats sur le principe que seuls les partenaires sociaux sont légitimes. Le MEDEF considérait pour sa part qu'il fallait adopter une approche différente des modalités de gestion selon les branches.
Pour en venir à l'articulation de notre travail avec les rapports des deux autres groupes, j'estime que les synergies sont réduites. Nous avons également abordé le thème relatif à la charpente de notre politique de santé mais sous l'angle du qui fait quoi ? Cette approche diffère totalement de celle qui a été adoptée par M. Chadelat : nous n'avons pas abordé le problème des complémentaires, hormis pour évoquer l'éviction de la Mutualité. A vrai dire, je ne comprends pas très bien les conclusions du rapport de M. Chadelat. En disant cela, je ne dénigre pas son travail, car M. Chadelat est un expert et ami de longue date, mais il est vrai que ce rapport laisse beaucoup de monde perplexe. En tout cas, je vois peu d'interfaces possibles entre nos travaux, sauf à imaginer que le système qu'il propose débouche sur une révision des structures gestionnaires. Pourquoi créer une CMU bis ? Devrons-nous en créer une ter, une quater ? La remarque est la même pour le rapport de M. Coulomb. Son rapport est très intéressant. Il rassemble certains éléments que nous avons abordés : évaluation, responsabilisation, meilleure organisation des soins, diminution de certaines libertés pour que le système soit viable en termes d'accès aux soins et de maîtrise des dépenses. Ce rapport dessine un idéal dont on se demande comment il pourrait rapidement être mis en oeuvre. Il synthétise les remarques formulées par nombre d'experts ces dernières années. Si nous devons créer des agences régionales de santé, cela n'aura de sens que si nous fournissons « la boîte à outils ». Les structures ne sont pas une fin en soi, mais seulement l'aboutissement d'une réflexion. Il faut d'abord voir ce que nous voulons faire, quelle politique nous voulons mener. Ensuite, il faut évaluer si les structures actuelles sont en mesure de mener cette politique et, si ce n'est pas le cas, alors nous devons les faire évoluer. Si l'idée de créer des agences régionales de santé vise à mieux gérer la jonction entre les soins de ville et l'hôpital il faut fournir les outils nécessaires. Or, s'il existe des outils pour gérer l'hôpital il n'en existe aucun pour gérer les soins de ville. Ainsi, cela ne sert à rien de transférer au niveau régional ce que nous ne savons pas gérer au niveau national. Les membres du groupe de travail ont été assez fermes sur ce point.
M. Alain Coulomb propose toute une série de mesures visant à permettre une bonne maîtrise des dépenses. C'est bien le problème auquel nous sommes confrontés depuis des années : nous connaissons une croissance rapide des dépenses et nous ne disposons pas des outils qui permettraient de rationaliser le système. La méthode Coué n'a pas fonctionné, c'est pourquoi la méthode proposée par M. Alain Coulomb, basée sur la maîtrise médicalisée, semble une voie intéressante, mais elle nécessite du courage. Quant à la nouvelle gouvernance, je note que cette notion est un peu moins à la mode depuis quelques mois. Elle réapparaîtra peut-être dans le cadre du futur projet de loi. Il faudrait, dans l'idéal, trouver une solution pour arriver à gérer l'interface santé/assurance maladie. Cela concerne le niveau régional, mais également le niveau national, car nous ne pouvons pas engager une importante réforme régionale sans redéfinir la mise en oeuvre des priorités de santé, le pilotage du système de soins, le financement du système de santé, sachant que tout le monde récuse l'idée d'enveloppe régionale de santé que nous ne saurions pas bâtir à l'heure actuelle. Nous pouvons toujours créer les ARS, mais nous ne savons pas comment mettre en place des enveloppes régionales de santé. En revanche, il est possible de transférer certaines négociations au niveau régional voire local, où les enjeux de pouvoir sont, à mon sens, peut-être moins prégnants. J'idéalise peut-être le contexte régional, mais j'ai fini par désespérer du niveau national dans ce domaine. Quoi qu'il en soit, il faut laisser plus d'autonomie à une structure régionale pour mettre en oeuvre des solutions dans le cadre de la loi. Le problème qui se pose alors est de savoir qui est légitime pour piloter cette structure.
Enfin, je suis préoccupée par le projet de loi sur l'avenir de la santé. En effet, je vois apparaître des GIP pour la santé et j'ignore quelle pourrait être l'articulation entre ce dispositif et le projet de réforme de la gouvernance, si toutefois le Gouvernement persiste dans son projet de réforme de la gouvernance.
M. Guy FISCHER - J'avoue que nous souhaitions être éclairés par ce rapport, mais lorsque je vous écoute, malgré votre professionnalisme et votre expérience, j'avoue que les éléments que vous nous rapportez nous laissent perplexes. D'après les propos du ministre, nous avions l'impression que le principe des agences régionales de santé, ainsi que la régionalisation, paraissait acquis, alors que je sens un grand écart à ce niveau entre votre discours et l'objectif politique annoncé.
Mme Rolande RUELLAN - Si vous le permettez, je rappelle que les positions que j'ai rapportées ne constituent pas mon discours, mais celui des membres du groupe de travail.
M. Guy FISCHER - Certes. Je suis également surpris par la faible participation des professions de santé à ce groupe, hormis MG France que nous connaissons bien et qui est l'organisation la plus à la pointe dans le domaine de la cogestion des systèmes. Si cela ne devait se réduire qu'à des conventions...
Mme Rolande RUELLAN - Il est possible que les syndicats de médecins n'aient pas eu le temps de s'organiser, pour les raisons que j'ai évoquées en préambule. Par ailleurs, il est curieux de constater que MG France et la CNAM sont exactement sur la même longueur d'ondes. C'est peut-être dommage. Cela ne suffit pas pour élaborer une politique relationnelle.
M. le PRÉSIDENT - Pouvez-vous nous expliquer pourquoi le ministre ne vous a pas demandé de formuler des propositions, alors que, dans le même temps, nous avons constaté que le rapport Chadelat dépasse le simple stade de la réflexion ?
Mme Rolande RUELLAN - Le rapport Chadelat est de nature plus technique. Il propose une solution technique, même si elle n'est pas entièrement étudiée et renvoie, bien entendu, à d'autres études. En revanche, le thème qui nous était proposé était sans doute jugé tellement sensible sur le plan politique que le ministre a souhaité se réserver le soin de recueillir les propositions des partenaires. Il a d'ailleurs sollicité ces propositions par écrit et, si j'en crois la presse, toutes les contributions des partenaires ont été communiquées à son cabinet, hormis celle du MEDEF qui réserve encore sa réponse.
M. le PRÉSIDENT - Il me semble que toutes les contributions ne sont pas encore parvenues au cabinet du ministre. M. Jean-François Mattei a déclaré à l'Assemblée qu'il avait reçu une quinzaine de contributions sur trente, soit la moitié d'entre elles.
Mme Rolande RUELLAN - En tout cas, le MEDEF n'avait pas encore fait parvenir sa contribution la semaine dernière.
M. le PRÉSIDENT - Très bien. Il nous reste à vous remercier de nous avoir présenté ce rapport dans les temps impartis. Nous avons donc noté que le ministre se réserve le choix d'élaborer les propositions avec ses partenaires. Votre rapport soulevait plusieurs interrogations car nous ne connaissions pas l'esprit de la commande qui vous avait été adressée.
M. André RENAUDIN
,
Délégué général
de la Fédération française
des sociétés
d'assurance (FFSA)
(13 mai 2003)
M. le PRÉSIDENT - Je vous propose, monsieur le délégué général, de nous donner, au cours d'un exposé liminaire d'une quinzaine de minutes, le point de vue de la FFSA sur les trois rapports (Chadelat, Coulomb et Ruellan) et également de nous dire un mot des propositions de la FFSA. En effet, le ministre a lancé un appel à contributions et nous souhaitons savoir quelle a été votre réponse. M. le rapporteur vous posera ensuite un certain nombre de questions, avant de céder la parole à Mmes et MM. les commissaires.
M. André RENAUDIN - Monsieur le président, mesdames et messieurs les sénateurs, je vous remercie d'auditionner notre fédération. Je commencerai par donner quelques indications sur la place du secteur de l'assurance dans notre système d'assurance maladie. Comme vous le savez, il existe, pour des raisons historiques, trois types d'organismes qui exercent le métier de l'assurance maladie complémentaire : les mutuelles régies par le code de la mutualité, les entreprises régies par le code de l'assurance et les institutions de prévoyance. Nous considérons qu'il s'agit de trois types d'organismes qui exercent le même métier, même s'ils sont régis par trois codes différents, car tous ces organismes relèvent des directives d'assurance qui contribuent à rapprocher ces métiers. La place des entreprises d'assurance dans le financement des dépenses de santé est encore modeste et s'élève à 2,4 %. Toutefois, si on le rapporte uniquement à l'ensemble des dépenses remboursées de santé (sécurité sociale incluse, mais hors hôpital), ce pourcentage approche les 5 %, ce qui est plus significatif. L'offre des assurances complémentaires proposée par les entreprises d'assurance est la même que celle de nos concurrents. Je précise que les membres de la fédération proposent tous des contrats sans sélection médicale : je suis à votre disposition pour développer ce point si vous le souhaitez. La seule différence avec nos collègues régis par d'autres codes concerne les règles fiscales.
Sur le fond du sujet, il ne faut pas se leurrer : les dépenses de santé vont encore augmenter dans les années à venir. Deux raisons justifient cette prédiction. La première est d'ordre démographique : le vieillissement de la population a pour conséquence une croissance du besoin en couverture santé ce qui explique que les dépenses de santé vont augmenter. La deuxième raison de cette augmentation est une réflexion plus personnelle. Nous vivons depuis quelques années dans un monde en paix et l'enrichissement du pays encourage les individus à dépenser une part croissante de leur revenu pour leur santé. Ce constat est vérifié dans tous les pays développés. Ainsi, le rapport entre les dépenses de santé du Portugal et des Etats-Unis va de un à dix, sans conséquence pour l'espérance de vie des individus dans ces deux pays. Au fond, l'espérance de vie ne peut augmenter à partir d'un certain niveau, mais les populations souhaitent être mieux couvertes. La question n'est donc pas de savoir s'il est possible de contenir les dépenses de santé, mais de définir lesquelles seront financées par la solidarité nationale, par opposition à celles qui doivent légitimement relever des initiatives privées.
Je souhaite dire un mot de la sécurité sociale afin qu'il n'y ait pas d'ambiguïté sur la position de la fédération. Je n'ai pas trouvé de meilleure définition de la sécurité sociale que celle qui avait été retenue par le MEDEF dans le texte consacré à la refondation sociale. La sécurité sociale est un droit qui relève d'un financement socialisé ; il définit des critères de financement de la sécurité sociale qui sont basés sur les ressources contributives des individus et non sur le risque. C'est ce qui distingue l'assurance maladie pratiquée par la sécurité sociale de l'assurance maladie pratiquée par tous les assureurs complémentaires : il n'y a pas de lien entre la contribution à payer et le risque couvrir. Enfin, la sécurité sociale est un droit à un certain panier de biens et services de santé, lequel est défini par les pouvoirs publics. Une fois rappelées ces caractéristiques de la sécurité sociale, on comprend qu'il n'est pas envisageable de privatiser la sécurité sociale. Notre position ne souffre donc aucune ambiguïté : les membres de la FFSA n'ont jamais envisagé la privatisation de la sécurité sociale. En revanche, des questions se posent légitimement en ce qui concerne son mode de gestion.
Les trois grands régimes de notre pays proposent trois modes de gestion. Premièrement, le régime d'assurance maladie des travailleurs salariés dispose d'un réseau de caisses primaires d'assurance maladie qui lui est propre. Deuxièmement, le régime d'assurance maladie des exploitants agricoles est en fait mixte : la mutualité sociale agricole dispose d'un réseau de caisses locales, tandis que les assureurs sont regroupés au sein de la Ramex, qui est gérée par le Gamex. Le réseau des caisses de la mutualité sociale agricole détient 91 % du marché, alors que le réseau des assureurs représente 9 % du marché. Enfin, le régime des professions indépendantes n'a pas de réseau et ne travaille que par le biais des organismes conventionnés, lesquels sont soit des entreprises régies par le code des assurances, soit des mutuelles régies par le code de la mutualité. Il se trouve que chacune des deux grandes catégories d'acteurs représente 50 % de ce marché. J'ajoute, en ce qui concerne le régime des travailleurs salariés, qu'il existe également des délégations de gestion pour des mutuelles de la fonction publique qui gèrent le régime global. Ainsi, autant la sécurité sociale, en tant que bien supérieur de la Nation, n'est pas privatisable, autant nous pouvons constater que tous les systèmes de gestion sont déjà mis en oeuvre.
J'en viens à présent à l'organisation de l'ensemble. La FFSA n'a pas de position particulière concernant la hiérarchisation des rôles, c'est-à-dire entre ce qui revient à l'Etat et ce qui relève de la sécurité sociale et de l'assurance maladie. Elle considère que la définition de la politique de santé d'un pays relève clairement de la compétence des pouvoirs publics. Le Parlement a une responsabilité que j'ai déjà évoquée et qui se complète avec celle qui est dévolue à l'exécutif, c'est-à-dire au ministre chargé de la santé. Nous pensons qu'il faut renforcer le rôle d'une entité intermédiaire, que nous appelons le conseil des sages. Cela peut passer par le renforcement du rôle de la conférence nationale de santé, ou d'un organisme qui s'appuierait sur la conférence nationale de santé, pour éclairer le Gouvernement et permettre de mener un débat ouvert avec l'ensemble des acteurs concernés. Ensuite, nous sommes absolument convaincus de l'intérêt que représenterait une agence de coordination entre le régime de l'assurance maladie obligatoire et l'assurance complémentaire. Cette instance n'existe pas à l'heure actuelle, même si les contacts bilatéraux et informels remplissent en partie ce rôle. Nous pensons qu'il serait très intéressant de mettre en place une telle agence de coordination, avec la participation des pouvoirs publics. Pourquoi sommes-nous parvenus à cette conclusion ? Depuis longtemps, le reproche adressé aux assurances complémentaires est que la baisse des remboursements proposés par la sécurité sociale est compensée par les complémentaires. Cela signifie que la baisse des remboursements décidée par la sécurité sociale n'a aucune incidence pour les assurés. De plus, l'impact sur les cotisations, soit obligatoires, soit complémentaires, n'est pas immédiatement perceptible. Ce reproche nous est adressé depuis longtemps, mais nous arguions jusqu'ici du fait que la loi Evin ne nous permettait pas de modifier ou de résilier le contrat sans le consentement de l'assuré. Autrement dit, quelle que soit la part prise en charge par la sécurité sociale, et sa variation à la hausse comme à la baisse, les assureurs santé ne pouvant faire autrement que de respecter les clauses contractuelles.
M. le PRÉSIDENT - Sauf en cas de déremboursement total.
M. André RENAUDIN - C'est exact, les dispositions contractuelles contraires doivent être assez rares. L'une des voies d'avenir serait de mettre en place le découplage entre la sécurité sociale et la complémentaire en ce qui concerne le médicament. Ainsi, il faudrait supprimer le caractère automatique de la complémentarité.
Je reprends le fil de mon raisonnement. L'exemple récent de l'arrêté relatif au déremboursement partiel (changement de taux) de certains médicaments nous a fait prendre conscience que nous aurions pu prendre des mesures en amont si nous avions été prévenus et si nous en avions débattu au sein d'une agence de coordination. Nous aurions ainsi pu proposer à nos clients des contrats à des tarifs moindres, mais qui ne prendraient pas systématiquement en charge la différence avec le remboursement de la sécurité sociale. Ainsi, pour pouvoir accompagner, si nous la trouvons juste, la politique des pouvoirs publics, nous devons être prévenus suffisamment à l'avance pour expliquer aux assurés le bien-fondé de la mesure. Cela nous éviterait également d'être contraints de prendre en charge la différence pour ensuite déplorer le surcoût induit par cette mesure. L'assurance maladie est un même métier pour tous les acteurs et ce métier consiste à gérer des risques qui surviennent de manière aléatoire. C'est pourquoi je pense que l'idée de rapprocher les deux types d'acteurs est tout à fait féconde, afin que nous puissions mettre en place une politique commune lorsque nous en avons l'opportunité.
Vous évoquiez la clarification des rôles et je tiens à affirmer à ce sujet que l'assurance complémentaire doit être pratiquée par les assurances complémentaires. L'intervention de l'Etat en tant qu'assureur complémentaire par le biais de la loi CMU me semble superflue. Il n'y a pas de problème d'offres car les acteurs sont très nombreux et il n'était pas utile que l'Etat intervienne comme assureur complémentaire, sauf pour aider les plus démunis à acquérir, s'ils le souhaitent, un contrat d'assurance maladie complémentaire. Ainsi, un mécanisme d'aide personnalisée à la santé, sous la forme d'un chèque santé permettrait aux plus démunis d'acquérir cette couverture et éviterait les problèmes liés aux effets de seuil. Une aide peut parfaitement être dégressive en fonction du niveau de revenus des bénéficiaires. Le groupe de travail présidé par M. Chadelat a été plus loin dans ce concept en proposant une couverture médicale généralisée. Après réflexion, nous pensons qu'il n'est pas nécessaire dans notre pays d'entrer dans cette logique systématique de couverture médicale généralisée (CMG). L'offre de contrats existe et il est tout à fait possible d'aller plus loin dans les contrats de base. Ce qui compte, c'est de mettre en place un mécanisme plus flexible que celui de la CMU, afin d'élargir l'accès aux contrats d'assurances complémentaires. En effet, l'idée de créer un contrat qui règle la différence entre la sécurité sociale et le niveau de la CMG pose des problèmes techniques redoutables. Faut-il mettre en place un contrat standard ? Comment le contrôler dans le cadre d'un système européen de libre prestation de services ? Comment ce contrat se positionne-t-il par rapport au marché ? Faut-il prévoir une réglementation des prix ? Bref, cette solution nous paraît susciter nombre de complications techniques qui, de surcroît, nous paraissent inutiles au vu de la capacité de l'offre.
L'important selon nous est d'aider les citoyens les plus démunis à accéder à des contrats d'assurances complémentaires. Sur ce point, notre fédération est tout à fait disposée à s'engager à mettre en place des contrats types ou des contrats standard contenant des garanties minimales et ce sans sélection médicale comme je l'ai déjà indiqué. Cette voie était celle que l'ensemble des assureurs complémentaires avait proposée avant la mise en place de la CMU, mais elle n'avait pas été retenue par le Gouvernement. Toutes les fédérations, tous codes confondus, pourraient s'engager dans cette voie. Fort de ce constat, le régime général avait conclu à l'époque un protocole accord avec l'ensemble des grandes fédérations d'organismes complémentaires. Comme M. Chadelat l'indique, ce protocole d'accord n'a pas eu beaucoup de suites concrètes. Pourquoi ? Cet accord comprenait deux volets, dont le premier était relatif à la CMU. La sécurité sociale prenait acte du fait que l'offre des assurances complémentaires était globalement suffisante, mais elle se proposait d'intervenir en cas de carence constatée des complémentaires en certains points du territoire. La loi CMU ayant suivi une autre voie, ce premier volet de l'accord a été rendu caduc. Le deuxième volet jetait les bases de l'agence de coordination que j'évoquais tout à l'heure. Je crois me souvenir que nous avions utilisé le terme de coordination dans un esprit de co-régulation. Dans les faits, nous n'avons relevé qu'une unique tentative de concrétisation de cet accord, dans le domaine dentaire. La caisse nationale de l'assurance maladie des travailleurs salariés souhaitait consacrer un effort important à la prévention du risque dentaire pour éviter d'avoir à supporter ensuite des soins réparateurs. La CNAM avait envisagé de consacrer des sommes importantes à cette action de prévention, mais son projet n'a pas abouti. Les discussions entre les complémentaires et la CNAM ont cessé, mais l'initiative aurait très bien pu aboutir et il me semble qu'elle était féconde. Nous avions jeté les bases d'un accord intéressant.
M. le PRÉSIDENT - Merci. Je laisse maintenant la parole à M. Alain Vasselle, qui est notre rapporteur des lois de financement de la sécurité sociale pour l'assurance maladie.
M. Alain VASSELLE, rapporteur - Nous avons déjà eu la réponse à la première question. Le rapport Chadelat évoque l'accord du 8 juillet 1999 qui fixe les rapports entre la CNAM et les complémentaires et constate qu'il n'est que de portée limitée jusqu'à présent. Vous avez confirmé cette analyse, mais concernant la démarche proposée, est-ce que la solution qui prévoit une couverture médicale généralisée vous semble être la seule voie possible ? La conséquence logique de la création d'une CMG serait l'inclusion, dans l'ONDAM, d'une partie des dépenses prises en charge par les complémentaires. Quelle vous sembleraient être les implications d'une telle inclusion, notamment en termes d'association des différents partenaires à la construction d'un ONDAM médicalisé et surtout au respect de l'objectif fixé, tel que cela est prévu dans le rapport de M. Coulomb ?
M. le PRÉSIDENT - Pouvez-vous également expliquer pourquoi l'accord n'a débouché sur rien ?
M. André RENAUDIN - Oui. Le premier facteur explicatif est d'ordre conjoncturel. En effet, le Gouvernement n'a jamais validé le plan stratégique de la CNAM. Or, le protocole d'accord entre la CNAM et les complémentaires s'inscrivait dans la continuité de ce plan stratégique. C'est l'ensemble de ce plan stratégique qui n'a pas été mis en oeuvre et les modalités de coordination entre la CNAM et les complémentaires ne constituaient qu'un volet supplémentaire de ce plan stratégique. Par ailleurs, la CNAM avait été très touchée, à l'époque, par la décision de MEDEF de sortir de son conseil d'administration, d'autant que le MEDEF proposait un texte de refondation sociale qui remettait en cause le système d'assurance maladie. Enfin, l'accord était novateur et il faut beaucoup de temps pour que les idées nouvelles s'imposent. Sur le plan structurel, les pouvoirs publics n'ont pas été suffisamment associés à ce projet et j'ai fini par être convaincu qu'il n'était pas possible, vu les structures d'organisation de la sécurité sociale dans notre pays, d'avancer sur un sujet aussi sensible sans associer les pouvoirs publics. Il n'est pas possible que les représentants du régime général et des complémentaires s'accordent entre eux sans associer l'Etat, comme je l'ai affirmé en évoquant la création d'une agence de coordination. Il faut que l'agence soit mise en place par les pouvoirs publics et qu'ils y participent. Sur le deuxième point, la réponse est plus délicate et remet en question l'objectif national de dépenses d'assurance maladie (ONDAM). Il faut rester dans la logique qu'il s'agit de dépenses d'assurance maladie au sens de la sécurité sociale. Ainsi, le fait d'inclure les complémentaires dans ce concept complique singulièrement le débat sur le plan technique. Les comptes rendus de la commission des comptes de la sécurité sociale seront encore moins clairs qu'aujourd'hui. Or, il faut être homogène dans la manière de présenter les comptes et distinguer ce qui relève de la sécurité sociale, ce qui relève des complémentaires, sans oublier la part qui reste à la charge des ménages. Il ne faut pas oublier que, dans notre pays, les trois quarts des dépenses sont prises en charge par la sécurité sociale et le quart restant est pour moitié à la charge des complémentaires et pour moitié à la charge des ménages. Toutefois, ces chiffres globaux doivent être appréhendés pathologie par pathologie. Si nous devons réfléchir, dans une optique de co-régulation, à une plus grande prise en charge des dépenses par les complémentaires, il ne faudra pas raisonner de façon globale, mais bien par type de pathologies. Dans le cas du dentaire, qui était le premier exemple de coopération entre la CNAM et les complémentaires, nous étions dans une configuration où les trois parties prenaient chacune un tiers des dépenses à leur charge, au lieu de 3/4 pour la CNAM et 1/8 pour les complémentaires et les ménages. C'est tout à fait considérable. Toutefois, le projet de la CNAM était assez clair dans ses modalités microéconomiques, mais pas du tout au regard de son application macroéconomique. Nous ne savions pas comment ces trois tiers pourraient évoluer et comment l'enveloppe globale des dépenses de soins complémentaires devait se profiler. Pour en revenir au cas général, il faut effectuer des analyses très fines, pathologie par pathologie. Aussi, je pense que si l'ONDAM inclut les dépenses d'assurance complémentaire, le dispositif sera figé. Donc, je laisserais l'ONDAM comme étant l'assurance maladie au sens de la sécurité sociale, afin de conserver une vision homogène de ce qui relève de la puissance publique.
M. le PRÉSIDENT - Nous sommes bien d'accord. Donc, si nous sortons les complémentaires, vous êtes opposés à la CMG ?
M. André RENAUDIN - La couverture médicale généralisée aurait pour effet de multiplier les strates de manière artificielle. Le concept de la couverture malade généralisée consiste à dire qu'au sein des dépenses prises en charge par les complémentaires, une partie du panier de soins relève de la couverture maladie générale (sécurité sociale et une partie de la complémentaire). Cela introduit donc une césure au sein de la complémentaire. S'agit-il d'un socle de garanties au sein d'un contrat global ? Est-ce que cette césure sera visible dans les contrats ? Faudra-t-il établir deux contrats ? je ne vois pas l'intérêt d'établir deux contrats au lieu d'un. Surtout, la création de la CMG signifierait que nous aurions, dans notre pays, deux paniers de soins relevant de la loi ou du règlement (le panier de soins qui relève de la complémentaire de la CMU et le panier de soins qui relève de la complémentaire de la CMG). Je ne vois pas très bien comment cela peut fonctionner. Le plus simple serait que l'un soit fondu dans l'autre. Ensuite, nous nous sommes rendu compte que le coût de ce socle de garantie va poser problème. Cela signifie que nous devrions mettre en place soit un système de cahier des charges, soit un système de tarification segmentée ou autre. Tout cela sans que j'en vois l'intérêt pour l'assuré. L'assuré souhaite une couverture complémentaire et l'offre existe. Les assureurs de la FFSA ont pris l'engagement d'accueillir et de proposer des contrats aux bénéficiaires d'une aide de l'Etat (même s'ils ne perçoivent pas 100 % de cette aide) sans sélection médicale et pour toutes les garanties de base. Le nombre de points d'offres est tel qu'il n'y a pas lieu de créer la CMG et de provoquer cette césure dans la mesure où chacun peut accéder à ces offres. Telle est notre position, qui est bien évidemment d'inspiration libérale. J'ajouterai un point supplémentaire qui est très important pour notre fédération. Nous opérons dans le cadre européen de la libre prestation de services. Ainsi, comment cette césure s'imposerait-elle aux contrats vendus en libre prestation de services ? Si elle ne s'impose pas, nous allons créer une distorsion sur le marché entre les assureurs nationaux qui y seront tenus et les non nationaux. Encore une fois, la CMG suscite toute une série de problèmes sans que l'avantage soit perceptible pour l'assuré. La seule préoccupation des assurés est de pouvoir financer une complémentaire s'ils ne le peuvent pas. Je tiens d'ailleurs à dire un mot à ce sujet. Il apparaît, sans que nous puissions l'expliquer, que la loi CMU n'a pas permis que 100 % des gens bénéficient d'une couverture complémentaire. Nous n'avons pas contesté les chiffres des pouvoirs publics, qui tablaient sur six millions de bénéficiaires de la CMU, mais ils sont moins de cinq millions à ce jour. Au final, 8 % de nos concitoyens ne bénéficient pas d'une couverture complémentaire. Nous pensons que la moitié d'entre eux serait dans cette situation par choix, alors que l'autre moitié ne bénéficierait pas d'une couverture complémentaire en raison de leurs revenus. Ce n'est qu'une estimation.
M. le PRÉSIDENT - Que pensez-vous des propositions de M. Chadelat ?
M. André RENAUDIN - Les travaux de Jean-François Chadelat étaient partis dans une bonne direction. Il faut effectivement encourager l'offre de complémentaires et l'idée de définir un standard n'était pas mauvaise en soi, mais il a surestimé les problèmes de financement de cette aide pour finalement remettre en cause la fiscalité existante. Ce n'est pas une bonne voie. À mon sens, il faut développer les contrats collectifs des entreprises pour leurs salariés afin que les salariés bénéficient d'une couverture complémentaire. Le dispositif actuel est bon et sa remise en cause ne ferait que compliquer les choses pour les assurés. Je ne vois pas l'intérêt de retirer à quelqu'un son contrat pour ensuite lui permettre de l'acquérir.
M. le PRÉSIDENT - Nous n'avons pas d'autres questions, monsieur le délégué général et il nous reste donc à vous remercier d'avoir répondu à nos questions. Le rapporteur vous contactera, s'il le souhaite, au moment de l'élaboration des textes.
Table ronde
Docteur Dinorino
CABRERA,
Président du syndicat des médecins libéraux
(SML)
Docteur Jean-Gabriel BRUN,
Vice-président
d'Alliance
Docteur Michel CHASSANG,
Président de la
Confédération des syndicats des médecins de France
(CSMF)
Docteur Jean-Claude REGI,
Président de la
Fédération des médecins de France (FMF)
(14 mai
2003)
M. le PRÉSIDENT - Mes chers collègues, nous poursuivons ce matin le cycle d'auditions de notre commission sur les perspectives de l'assurance maladie. Je vous rappelle que ces auditions font l'objet d'une retransmission sur la chaîne parlementaire et donneront lieu à un compte rendu intégral, qui sera publié dans le rapport que prépare M. Alain Vasselle, rapporteur des lois de financement de la sécurité sociale pour l'assurance maladie.
J'ouvre cette table ronde en me tournant vers le docteur Dinorino Cabrera, président du syndicat des médecins libéraux. Cher président, je vous remercie d'être parmi nous.
Je vous propose de commencer par nous faire part de votre analyse sur les propositions contenues dans les trois rapports qui ont été proposés par Mme Ruellan, M. Chadelat et M. Coulomb. Dans un deuxième temps, vous pourrez nous exposer les propositions que vous avez formulées en réponse au ministre de la santé. Enfin, vous nous ferez part de votre sentiment sur la question délicate et centrale de la maîtrise des dépenses de santé et sur l'opposabilité de l'ONDAM. Quelles seraient, selon vous, les conditions à réunir pour que le processus conventionnel puisse assurer le respect d'un ONDAM médicalisé ?
Nous procèderons ensuite à un échange de questions-réponses.
Dr Dinorino CABRERA - Ces rapports ont évidemment suscité de nombreuses questions, questions que tout le monde se pose. Il n'est pas évident de trouver des solutions, tant nous sommes habitués au fonctionnement de la sécurité sociale telle qu'elle existe actuellement. Nous sommes néanmoins aujourd'hui au bout de sa logique. Je ne suis pas opposé à davantage d'autonomie dans les régions. Néanmoins, il me semble qu'une politique de santé s'élabore en premier lieu au niveau national. Elle doit être définie par le Gouvernement et mise en musique par des accords nationaux déclinés régionalement. L'inverse ne me semble pas crédible aujourd'hui, d'autant plus que la régionalisation est loin d'être effective dans le milieu des professionnels de santé, bien que des unions régionales de médecins existent.
|
En revanche, il est vrai que des disparités subsistent d'une région à l'autre en matière d'accès aux soins et de niveau de santé. Je ne suis pas un homme politique. Les recettes ne suffisent pas à combler les demandes de santé. Nos concitoyens veulent accéder à des soins de qualité à tout moment et en toute circonstance. Cette évolution est positive. Elle nous pousse cependant aux limites du système de financement. |
Nous pouvons faire des économies, mener la chasse au gaspillage ou procéder à une meilleure utilisation des fonds. Nul ne peut affirmer que nous sommes parvenus à une qualité parfaite et sans défaut dans ce domaine. Il est toujours possible de mieux faire. Les médecins y sont prêts. Néanmoins, leurs efforts ne suffiront pas à combler le déficit de l'assurance maladie. Il convient de trouver de nouvelles recettes, par le biais des cotisations sociales, de la CSG ou d'une CSG élargie. Mais il ne nous appartient pas de répondre à cette question. Nous devons, en revanche, nous orienter vers le système complémentaire et vers une responsabilisation des individus, tout en considérant que l'ensemble des Français ne pourraient pas assumer leurs dépenses de santé dans le cadre de ce système.
Les médecins se sont engagés sur la voie de l'optimisation des dépenses en proposant de nouvelles mesures concernant la visite à domicile pour les médecins généralistes. Ils sont en effet parvenus à imposer, en 2002, un accord historique sur la visite, afin que le patient ait moins tendance à faire déplacer son médecin et à faire prendre en charge certaines dépenses par l'assurance maladie. Les visites à domicile ont diminué de façon extraordinaire, notamment dans des départements où elles étaient devenues monnaie courante. Dans le Nord-Pas-de-Calais, les visites à domicile ont, par exemple, diminué de près de 40 %, ce qui permet de faire gagner du temps aux médecins et permet en outre d'améliorer le problème de la démographie.
Ce problème ne doit pas être négligé. La France manquerait de médecins alors qu'ils étaient trop nombreux il y a quinze ans. A l'époque, les médecins travaillaient moins.
Quels sont les motifs de cette augmentation d'activité ? Nous devons y réfléchir. Chacun d'entre nous formule ses propres hypothèses de travail et fait part de ses intuitions. Si nous ne répondons pas à cette question, nous serons, dans quelques années, confrontés à un problème de démographie médicale ou à un problème de saturation de travail. A l'heure actuelle, les médecins travaillent trop.
Si la collectivité ne peut pas prendre en charge l'ensemble des dépenses, il convient de déterminer celles qu'elle doit prendre en charge. La prise en charge doit-elle se limiter à certaines maladies et en exclure d'autres ? Je ne suis pas sûr que cela soit la bonne solution. Faut-il réviser le taux de prise en charge et jouer sur le ticket modérateur en transférant une partie des dépenses sur les assurances complémentaires ? Un vaste débat de société s'impose sur le système que nous souhaitons favoriser à l'avenir.
Je suis, pour ma part, favorable au développement de l'assurance complémentaire. Néanmoins, je m'interroge. Les citoyens versent aujourd'hui des cotisations qui varient en fonction de leur revenu. Un couple avec deux enfants verse des cotisations au prorata de ses revenus. En revanche, si la couverture maladie n'était assurée que par l'assurance complémentaire, ce couple paierait une cotisation forfaitaire, indépendante de son revenu. En outre, les enfants comptent également pour une part. Dans le régime obligatoire, les cotisations varient en fonction du revenu. Dans le régime complémentaire, chaque personne paye. Cette différence soulève un problème de solidarité.
M. le PRÉSIDENT - J'accueille le docteur Jean-Gabriel Brun, vice-président d'Alliance. Quel est votre sentiment sur les trois rapports ?
Dr Jean-Gabriel BRUN - Je vous prie d'excuser mon retard, dû à des embouteillages importants. Nous avons longuement analysé ces trois rapports, notamment le rapport Chadelat qui a été largement critiqué. Néanmoins, la finalité de ce rapport vise à soulager l'assurance obligatoire par la mise en oeuvre du risque complémentaire. L'assurance obligatoire doit couvrir les soins les plus essentiels. Nous sommes favorables à ce type de démarche.
Notre vision est assez proche de l'analyse de M. Coulomb. Ce dernier préconise, dans son rapport, la médicalisation de l'ONDAM. Nous y sommes également favorables. Il est néanmoins difficile d'entraîner les médecins dans cette voie dans la mesure où ceux-ci n'ont contracté aucun accord, ni aucune convention. C'est là que le bât blesse !
J'ai personnellement participé à l'élaboration du rapport Ruellan. Je n'ai aucune remarque particulière à formuler.
Je souhaite par ailleurs insister sur deux éléments qui me paraissent essentiels. La clarification des rôles de l'Etat et de l'assurance maladie est devenue indispensable. Qui gère les caisses d'assurance maladie. Leur conseil d'administration est-il vraiment représentatif des assurés sociaux depuis le départ du MEDEF ? Les médecins ont-ils un rôle à jouer ?
Il est désormais demandé aux médecins d'être à la fois médecin et comptable. Ceci nous amène à constater que l'euro est trop fort et que le président de la Banque européenne ne gère pas bien l'Europe. Nous accepterons les critiques financières à condition que nous puissions jouer un rôle au sein d'une instance.
M. le PRÉSIDENT - Nous aborderons dans un deuxième temps les propositions que vous avez adressées à M. le ministre à sa demande. Ensuite, nous aborderons l'opposabilité de l'ONDAM.
S'agissant des trois rapports, souhaitez-vous aborder un point précis avant que les commissaires ne vous interrogent ?
M. Guy FISCHER - Pourquoi n'avez-vous pas d'avis sur le rapport Ruellan ?
Dr Jean-Gabriel BRUN - Nous nous étions partagé les tâches entre les différents syndicats de médecins. J'ai, pour ma part, participé à l'élaboration du rapport Ruellan. Je n'en ai pas tiré une impression décisive. Pourtant, Mme Ruellan est une personne de qualité qui connaît son sujet. Mais je n'arrive pas à percevoir la conclusion à laquelle elle est parvenue.
|
M. le PRÉSIDENT - Je crois que la lettre de mission adressée par le ministre à Mme Ruellan ne lui demandait pas de conclure. Elle a donc bien fait de ne pas conclure. Elle devait dégager un constat partagé de la situation. Avez-vous le sentiment que le Groupe a rempli sa mission ? |
Dr Jean-Gabriel BRUN - Les problèmes ont été posés. C'est mon sentiment. M. Chadelat a, pour sa part, dégagé des propositions.
M. le PRÉSIDENT - C'est ce qui lui avait été demandé.
Dr Jean-Gabriel BRUN - La lettre de mission est incluse dans le rapport. J'ai également participé au travail de cette commission. Je n'en ai pas tiré de conclusion. Le rapport reste assez neutre.
Dr Dinorino CABRERA - Nous sommes actuellement confrontés à un dysfonctionnement de l'assurance maladie, composée de trois caisses et de plus d'une centaine de CPAM. Il est en outre impossible de savoir si la politique de santé relève de l'Etat ou des caisses maladie. Enfin, je dénoncerai les luttes d'influence.
Le contexte actuel sur le sujet des retraites a peut-être perturbé le jeu entre les différentes organisations syndicales. Le syndicat des médecins libéraux n'a été choqué que d'une chose. Le Gouvernement avait annoncé des déficits importants de l'assurance maladie. Ces déficits étaient connus depuis de nombreux mois. Nous avons demandé à négocier un accord avec les caisses d'assurance maladie. Nous avons mis plus de neuf mois pour conclure à un constat d'échec, alors que nous aurions pu le faire en sept jours. La lenteur avec laquelle les caisses d'assurance maladie ont négocié est indécente.
En ce sens, Mme Ruellan n'a pas été assez loin dans sa critique du fonctionnement des assurances maladie.
Je ne suis pas opposé à davantage de régionalisation mais ce n'est pas, pour moi, la question essentielle.
M. le PRÉSIDENT - Monsieur Brun, estimez-vous que les médecins doivent trouver leur place dans la négociation avec les assurances complémentaires ? Les médecins sont-ils des partenaires ? Faut-il modifier l'organisation actuelle des partenaires sociaux ?
Dr Jean-Gabriel BRUN - Le conseil d'administration des caisses est « déshabillé » par le départ du MEDEF depuis quelques années. La représentativité des membres en place est-elle assurée ? Il semblerait que les dernières élections aient eu lieu il y a longtemps déjà (20 ans !). Ces membres se disent mandatés par les assurés sociaux. Quelle est leur légitimité exacte ? Il ne nous appartient pas de la contester puisqu'ils ne contestent pas la légitimité de notre présence.
Le ministre réclame l'implication des médecins. Jusqu'à présent, la régulation se basait sur des principes comptables. Les médecins étaient priés de ne plus dépenser d'argent dès lors que le budget était épuisé. Aujourd'hui, les médecins doivent être à la fois responsables, médecins et comptables. Leur position a tendance à pendre de l'ampleur au sein du système. La place des assurés eux-mêmes devrait peut-être augmenter, au sein d'instances ou d'associations de patients. Les réformes ne pourront être mises en oeuvre sans les médecins. Or à l'heure actuelle, l'Etat, l'administration et les caisses travaillent sans les médecins. Cette critique s'adresse autant à la DHOS, qu'à l'Etat et aux caisses d'assurance maladie. Une adhésion minimale du corps médical ne sera possible qu'avec l'implication des médecins à tous les niveaux. Ces derniers doivent travailler avec un partenaire qu'ils estiment légitime et peut-être rénové.
J'ai pris contact avec la Caisse au lendemain de la loi du 6 mars 2002, notamment avec M. Spaeth. Je l'ai à nouveau rencontré le 13 mai.
Dr Dinorino CABRERA - La mission des médecins doit être clairement définie. La création d'une caisse maladie unique me semble constituer un préalable nécessaire. En outre, je suis favorable à une recomposition des conseils d'administration des caisses d'assurance maladie.
Néanmoins, je ne pense pas que les professionnels de santé, notamment les médecins, aient intérêt à investir ces conseils d'administration. Nous ne sommes pas des économistes. J'espère que nous sommes de bons médecins. La seule chose qui peut nous être demandée est de réfléchir avant de prescrire. La moindre des choses consiste à connaître le coût du traitement préconisé au patient. Les médecins doivent s'impliquer au maximum dans l'efficience d'un traitement ou d'un non-traitement et disposer d'un minimum de temps pour s'en expliquer avec le patient.
A titre d'exemple, je dirai qu'un médecin a deux manières de régler les troubles du sommeil : il peut prescrire un somnifère au patient, ce qui demande très peu de temps. Il peut également essayer de réapprendre au patient à vivre, afin qu'il n'ait plus besoin de somnifère, ce qui est beaucoup plus long. Il me semble que nous avons intérêt à nous impliquer davantage dans la qualité du travail du médecin, plutôt que dans des problèmes d'ordre économique, qui ne doivent pas pour autant être négligés.
M. Louis SOUVET - Vous avez affirmé à plusieurs reprises que le médecin était également un comptable. Dans quel sens utilisez-vous le terme de « comptable » ?
Dr Jean-Gabriel BRUN - Depuis l'accord sur les visites, l'Etat s'est engagé sur des augmentations tarifaires en contrepartie d'une régulation sur les volumes que seuls les médecins peuvent percevoir du fait de leur expérience. Il ne leur appartient pas de tenir les comptes. C'est le rôle du partenaire. Ce dernier peut ensuite formuler des propositions. Un accord ne peut se faire que sur la base d'une convention. Or l'accord du 5 juin a été passé entre la profession médicale et les comptables. Mais la démarche a été imaginée par les comptables et imposée aux médecins. Le médecin n'a pas d'autre choix que de devenir comptable.
Pour les spécialistes, qui représentent toute une branche, aucun accord conventionnel n'est en préparation. Nous sommes inquiets face à la démarche de notre partenaire car nous sommes en relation avec lui depuis un an. Or le temps presse. La pression est budgétaire. Mais elle émane également du ministre de la santé et de la société. Les médecins ne veulent pas être comptables. Ils ont néanmoins une idée de la comptabilité qu'ils n'avaient pas auparavant.
Je vous ai parlé de l'euro car je me suis intéressé à la politique monétaire. Un euro fort est malheureusement néfaste et résulte des errements du président de la Banque européenne que je me permets de critiquer car il critiquera mon exercice médical. Un de mes parents, spécialiste de l'euro, juge cette politique de manière négative. Il estime que le remplacement de l'actuel président par M. Trichet ne changera rien à la politique actuelle. L'euro fort a un impact sur le chômage qui va lui-même entraîner une baisse des recettes sociales, ce qui aura un retentissement sur notre manière de pratiquer la médecine.
M. Bernard CAZEAU - Je viens d'entendre deux choses dont l'une me paraît juste : aucun problème ne pourra être réglé sans l'implication des différents partenaires. Il faut en être conscient une bonne fois pour toutes. Néanmoins, chaque partenaire doit aborder le problème avec une hauteur de vue et une envie d'aboutir.
En revanche, les propos de M. Brun à propos de la Caisse me paraissent graves. Comment pouvez-vous négocier avec un partenaire dont vous ne reconnaissez pas la légitimité ? Comment envisagez-vous la légitimité de la Caisse ? Quel est le point de vue des médecins sur cette légitimité ? Comment la garantir afin que des discussions puissent avoir lieu et aboutissent ? Qui pâtit actuellement de cette situation ? Ce sont les citoyens. Ils sont victimes des dépassements budgétaires.
Dr Jean-Gabriel BRUN - Je ne me permettrai pas de dire que la Caisse n'a pas de légitimité. Néanmoins, je me pose cette question puisque nous sommes dans un débat d'idées.
Je connais M. Spaeth depuis 1995. Nous nous sommes toujours adressés à lui depuis cette date. C'est le seul guichet que je connaisse. Donc j'y retourne. Néanmoins, depuis que le MEDEF est parti alors qu'il représente l'Entreprise, qui apporte sa contribution au travers des ponctions sociales, il me semble que la représentativité de la caisse est affaiblie. Je ne nie pas la représentativité de la personne mais je constate que nous n'aboutissons à aucun accord. Une des organisations, élément incontournable du système, s'est retirée. Le ministre a engagé le MEDEF à reprendre les négociations. Pour l'heure, son absence constitue un manque important dans le débat.
M. Bernard CAZEAU - Le MEDEF est parti de lui-même. C'est une manière de faire de la politique. Le MEDEF a opté pour la politique de la chaise vide. Ce n'est pas la méthode que nous avons choisie. Il ne faut pas s'arc-bouter sur cet élément pour affirmer que la Caisse n'est plus représentative. Vous avez d'ailleurs rectifié vos propos qui, semble-t-il, ont dépassé votre pensée. Aujourd'hui, il me semble important de savoir quels sont les partenaires participant à la discussion. Par ailleurs une certaine confiance réciproque entre les partenaires est nécessaire afin de trouver la solution à un problème aussi complexe. L'ensemble des partenaires de santé remettent-ils en cause la légitimité des représentants de la Caisse ?
M. le PRÉSIDENT - Je rappelle que nous procédons à une audition. Les personnes entendues n'ont donc pas à être jugées sur leurs propos, qu'ils doivent pouvoir formuler librement.
Dr Dinorino CABRERA - Je n'ai pas à me prononcer sur la légitimité de telle ou telle instance, dès lors que la loi définit la composition des conseils d'administration et crée de fait leur légitimité. En revanche, alors que les déficits étaient prévus et annoncés et que notre système navigue sans pilotage et sans donner satisfaction ni aux assurés sociaux ni aux professionnels de santé, les négociations conventionnelles ont beaucoup trop duré. C'est pourquoi j'accuse publiquement les directions de la CNAM, notamment le président Spaeth et Daniel Lenoir, d'avoir laissé traîner inutilement les négociations. Nous souhaitions progresser rapidement. Certaines négociations étaient programmées pour deux heures. Je ne crois pas que cela ait pu suffire, compte tenu de la gravité de la situation. J'avais réclamé un calendrier beaucoup plus serré. Nous aurions pu facilement savoir, au bout d'une ou deux semaines, si les différentes parties parviendraient ou non à un accord. J'ai l'impression d'avoir été trompé. J'ai peut-être été un mauvais négociateur et mes demandes étaient peut-être exorbitantes. Mais cela aurait dû être détecté rapidement. Je constate simplement que, compte tenu de l'énormité des sommes et de ce que nous attendions de ces négociations, mettre plusieurs mois avant de constater que les négociations échouent est une preuve d'incompétence. Pour notre part, nous avions pourtant prévenu le Gouvernement que nous allions droit à l'échec.
M. le PRÉSIDENT - Pouvez-vous nous faire part des propositions que vous avez transmises au ministre suite à la demande qu'il avait formulée ? Lui avez-vous répondu ? Il semble que le ministre n'ait en effet reçu que 15 réponses sur les 35 attendues.
Dr Jean-Gabriel BRUN - Nos propositions sont arrivées chez le ministre en douze points le 10 mai. Je ne savais pas que je devrais vous en faire part au cours de notre séance.
M. le PRÉSIDENT - Souhaitez-vous insister sur quelques-unes de ces propositions ?
Dr Jean-Gabriel BRUN - Tout d'abord, il me paraît indispensable de redéfinir clairement les rôles respectifs de l'Etat et de l'assurance maladie afin que nous connaissions nous-mêmes les missions relevant du rôle de ces deux partenaires.
Nous nous sommes permis d'interroger le ministre sur la représentativité d'un des deux partenaires. L'autre est, en revanche, tout à fait légitime. Leurs rapports sont imbriqués.
Nous signons une convention avec l'assurance maladie. Celle-ci est soumise au ministre de la santé qui a la possibilité de l'agréer ou de la refuser. Nous ne signons pas de convention avec le ministre. Ce dernier affirme ne pas être capable d'écrire seul le RCM alors que Mme Aubry l'avait fait. Il doit la soumettre à M. Raffarin et à M. Mer.
Le MEDEF ne participe pas mais Bercy doit édicter le RCM ! Je connais un peu le monde de l'entreprise. M. Mer est un partenaire que nous ne rencontrons jamais.
Nous sommes médecins. Nous devons faire face à une situation confuse. Nous nous interrogeons sur la nature de nos partenaires. Notre partenaire principal est absent. Cette situation me semble inextricable.
Par ailleurs, la réorganisation de la Caisse maladie dans ses fonctions doit être réglée en partenariat avec l'Etat.
M. le PRÉSIDENT - Vous fixez davantage des objectifs au ministre que vous ne lui proposez des actions.
Dr Jean-Gabriel BRUN - Le ministre nous a laissé espérer qu'il clarifierait les rôles de chacun. Nous attendons le résultat. Chaque fois que nous demandons quelque chose, nous sommes successivement renvoyés de Ségur à la CNAM, de la CNAM à Ségur. En outre, quand Ségur donne son accord, l'administration s'y oppose.
M. le PRÉSIDENT - Je vais demander au président Chassang qui préside la confédération des syndicats des médecins de France de nous résumer les propositions adressées au ministre par son organisation.
Dr Michel CHASSANG - Permettez-moi de m'excuser pour mon retard et merci pour votre invitation.
Nous avons proposé un plan de réforme du système de santé au ministre. Je peux vous en décrire les grandes lignes.
Nous nous sommes basés sur les constats suivants. La politique de santé n'est pas très lisible. Le pilotage du système n'est pas satisfaisant. Les rôles respectifs des différents intervenants ne sont pas précisément définis, notamment entre l'Etat et les caisses d'assurance maladie. Nous dénonçons les blocages, les luttes et les chevauchements incessants. Nous sommes aujourd'hui dans l'impasse avec les caisses d'assurance maladie. Par ailleurs, l'assurance maladie est incontestablement mal gérée. Le monopole de la CNAMTS et la lourdeur de fonctionnement de cette noble institution ne sont plus adaptés à la situation actuelle. Il convient d'y apporter des modifications.
Le cloisonnement entre les différents secteurs de soins est artificiel et inutile. Le médicament et l'hôpital relèvent directement du Gouvernement alors que les soins ambulatoires relèvent de la Caisse maladie, ce qui ne répond absolument pas aux besoins.
Le déficit budgétaire est structurel et chronique. Les dépenses sont supérieures aux recettes. L'équation n'est pas simple à résoudre. Enfin, le système est opaque. L'activité de l'hôpital public, gros pourvoyeur de dépenses en matière d'assurance maladie et de recettes, souffre d'un manque de transparence.
Face à ces constats, nous avons formulé les propositions suivantes.
Une vraie politique de santé
Il me semble que l'Etat progresse dans la bonne direction dans la mesure où il a commencé à élaborer un projet de loi pluriannuel en matière de santé, notamment en matière de santé publique. Il s'agit d'un premier signe des missions relevant de l'Etat, à savoir impulser une vraie politique de santé au travers d'un débat et d'un vote au Parlement.
Un pilotage efficace et cohérent du système
Cette proposition nécessite une meilleure répartition des rôles entre chacun. L'Etat doit être conforté dans son rôle de garant et non de gérant. Il doit essentiellement agir dans deux directions : la loi de santé publique pluriannuelle et le problème de l'élaboration du projet de loi de la sécurité sociale, notamment l'ONDAM. Nous ne sommes pas hostiles à l'ONDAM. Néanmoins, celui-ci doit être établi en fonction des besoins réels élaborés selon un schéma ascendant, c'est-à-dire élaboré par les conseils régionaux de santé puis par la conférence nationale de la santé. Nous regrettons d'ailleurs que cette conférence disparaisse dans le projet présenté par le ministre en matière de santé publique. Nous pensons en outre que cet ONDAM doit couvrir les dépenses prises en charge dans le cadre de la solidarité. Nous acceptons le principe d'opposabilité de cet ONDAM aux professionnels de santé, non pas en termes de chiffres, mais en termes de responsabilité sur la qualité et sur l'efficacité du service rendu.
Les caisses d'assurance maladie doivent remplir le rôle qui est le leur, ce qui n'est pas le cas aujourd'hui. Les caisses d'assurance maladie n'ont pas à se préoccuper des missions relevant du rôle de l'Etat et de la responsabilité de la Nation. Elles ne doivent pas gérer les problèmes liés à la démographie, mais les accompagner. Elles ne doivent pas gérer les problèmes liés à la permanence des soins ni les domaines propres à la profession médicale, notamment la formation médicale continue ou l'évaluation des pratiques professionnelles, qui relèvent de la profession elle-même. La Caisse n'a rien à organiser dans ces domaines. Or, elle prétend aujourd'hui vouloir mettre les actions nécessaires en place.
Une nécessaire régionalisation
La structuration régionale nous semble indispensable pour évaluer et gérer au plus près les besoins de la population. Les conseils régionaux de la santé ont pour mission d'évaluer et de budgéter les besoins. Les URCAM et les Unions régionales de médecins libéraux sont des structures d'expertise chargées d'accompagner ce mouvement. Les ARH pourraient élargir leur champ de compétences aux autres secteurs que les secteurs purement hospitaliers, à condition qu'elles se transforment en structures tripartites - Etat, financeurs, professionnels de santé. Ces nouvelles structures étant décisionnaires, les professions de santé doivent être représentées par leur syndicat et pour les médecins, selon une représentativité basée sur les résultats électoraux.
En matière de politique de santé, il me semble important de pouvoir contractualiser avec l'Etat, l'assurance maladie et les professionnels de santé. Un certain nombre de règles doivent être respectées. Les signatures doivent être majoritaires. Car les signatures minoritaires conduisent toujours à l'échec. Ce que nous vivons depuis 1995 en témoigne. Cette règle prévaut du côté des caisses d'assurance maladie. Il doit en être de même au niveau des professionnels de santé.
Une nouvelle architecture est nécessaire. L'architecture conventionnelle élaborée par la loi du 6 mars 2002 doit être revue. Nous ne sommes pas favorables à des contrats individuels, notamment aux contrats de bonne pratique.
Nous prônons l'élaboration de nouvelles règles de représentativité. Pour la profession médicale, il nous semble que la notion consistant à distinguer les médecins généralistes des médecins spécialistes est dépassée. En effet, une réforme des études médicales est en cours. Dans quelques années, il n'y aura plus que des spécialistes. Nous défendons une représentativité unique de la profession médicale.
M. le PRÉSIDENT - Les présidents Brun et Cabrera partagent-ils l'idée de nouvelles règles de représentativité ?
Dr Jean-Gabriel BRUN - Je la partage en grande partie, excepté sur quelques points de tactique syndicale, sur lesquels je ne m'étendrai pas, faisant partie d'un syndicat minoritaire et poly-catégoriel, dont la spécificité résulte de son mode d'exercice sur plateaux techniques privés.
Dr Dinorino CABRERA - Je suis tout à fait favorable à ces nouvelles règles de représentativité, et ce depuis fort longtemps.
Dr Michel CHASSANG - A défaut de convention, un règlement conventionnel a minima a été élaboré par l'Etat. Celui-ci a le redoutable inconvénient d'être automatiquement pénalisant pour les médecins. Si ces derniers n'ont pas signé de contrat, ils en portent la responsabilité et en payent les conséquences, au travers d'une moindre prise en charge de leurs cotisations sociales. Cette règle est particulièrement injuste puisqu'elle touche exclusivement les médecins de secteur I.
Une meilleure gestion de l'assurance maladie est indispensable, ce qui nécessite une composition différente des conseils d'administration des caisses d'assurance maladie. En effet, les recettes de l'assurance maladie ne sont plus exclusivement liées au travail. Une part croissante est désormais fiscalisée ; cette part est appelée à augmenter. Il nous semblerait donc plus opportun de réfléchir à une composition différente des conseils d'administration. Nous n'envisageons pas de transformer la CNAM en une simple agence, ce qui reviendrait à étatiser le système.
Nous pensons que les conseils d'administration pourraient être enrichis de la présence des usagers. En revanche, pour nous, les assureurs complémentaires n'ont pas leur place dans le conseil d'administration du régime obligatoire.
M. le PRÉSIDENT - Les partenaires sociaux considèrent qu'ils sont les représentants des usagers. Partagez-vous ce point de vue ?
Dr Michel CHASSANG - Les partenaires sociaux ne représentent pas à eux seuls les usagers.
En revanche, nous sommes d'avis que les professionnels de santé n'ont pas à siéger dans les conseils d'administration des caisses d'assurance maladie. Néanmoins, nous proposons la création d'un conseil consultatif partenarial, composé paritairement de professionnels de santé et de représentants des régimes obligatoires et complémentaires, chargés d'élaborer des propositions concrètes et précises concernant le panier de soins.
L'équilibre budgétaire étant menacé, nous sommes favorables au panier de soins. Sa définition doit relever exclusivement de l'Etat. Les dépenses de santé augmentent inéluctablement. Les ressources financières sont limitées, ce qui pose problème en l'absence de croissance économique ou en période de récession. Il nous paraît indispensable de définir clairement, avec une totale transparence, les dépenses devant être prises en charge dans le cadre de la collectivité et de la solidarité nationale et les dépenses qui ne seront pas prises en charge. Cette définition précise du panier de soins remboursables est nécessaire. Il n'est plus possible aujourd'hui de laisser croire aux Français que tout peut être remboursé dans le cadre de la solidarité, alors qu'il est quasiment impossible d'augmenter les prélèvements obligatoires. Concernant ce panier de soins, nous proposons de réfléchir au principe d'une prise en charge à 100 % pour les dépenses relevant du régime obligatoire. Les soins exclus du système de solidarité nationale pourraient être pris en charge par le régime complémentaire, selon un cahier des charges établi par l'Etat afin d'éviter les effets pervers.
Une aide fiscale dégressive pourrait être instaurée.
Concernant la définition du panier de soins, il ne s'agit pas d'exclure un pan entier de la médecine telle que l'activité prothétique des chirurgiens-dentistes ou les cures thermales, mais de définir à l'intérieur de chaque pratique les actes relevant de la solidarité et ceux qui n'en relèvent pas.
Par ailleurs, nous pensons que, pour une même prestation ou pour un même acte, les conditions dans lesquelles celui-ci peut être remboursé ou laissé à la responsabilité de l'assuré doivent être définies. Nous avons déjà initié cette démarche lors de la réforme de la visite à domicile en 2002. Nous pensons que les propositions du rapport Chadelat ne règlent pas le problème du panier de soins car celles-ci ne font qu'aborder les rapports entre régime obligatoire et régime complémentaire.
Enfin, la réflexion pourrait s'orienter sur la création d'un fonds de compensation, abondé en période de croissance économique, et dont disposeraient les Français durant les périodes d'absence de croissance.
Dr Dinorino CABRERA - Je vous remets les propositions que j'ai transmises au ministre. Je n'en citerai que les points essentiels. Une politique de santé relevant de l'autorité du ministre de la santé mais aussi du Gouvernement et des élus me semble indispensable. La politique de santé relève de l'Etat et non des caisses d'assurance maladie. Il convient par ailleurs de définir les priorités sanitaires et les priorités de prise en charge et de bien différencier les deux. Les conventions ne tenaient compte, jusqu'à présent, que des problèmes financiers. Les problèmes de santé ont parfois été un peu délaissés.
Une politique de prévention volontariste est nécessaire. Elle doit être structurée et placée sous l'égide du ministre de la santé. Jusqu'à présent, je constate avec effarement que les quelque politiques de prévention existantes sont mises en oeuvre par un assureur ou par la Mutualité. J'appelle cela la « prévention-alibi ».
Il faut par ailleurs tout mettre en oeuvre pour optimiser les dépenses. Nous nous sommes jusqu'à présent contentés d'essayer de les limiter économiquement mais nous n'avons pas réfléchi à l'utilité de la dépense. Cela s'impose.
A cet effet, il me semble nécessaire d'établir, chaque fois que possible, des référentiels médicaux de prise en charge - autrement intitulés « l'état de l'art ». Aujourd'hui, chaque médecin a sa façon de faire. Sans le rendre normatif, nous pouvons néanmoins proposer un référentiel reconnu par tous. Il s'agit d'une priorité. Nous ne pourrons pas élaborer un ONDAM médicalisé si nous ne disposons pas de ce référentiel.
Par ailleurs, il me semble que l'ONDAM ne doit pas être défini de manière annuelle mais pluriannuelle. Je ne relèverai qu'un point qui m'avait choqué en 1994-1995, au moment des ordonnances Juppé. Nous avions signé à l'époque une convention avec la CSMF. Nous nous étions engagés, la première année, sur un objectif prévisionnel de 3,4 %. Nous avions réalisé 1,6 %. L'année suivante a été marquée par un effet de rattrapage du fait de la campagne contre l'hépatite B et la campagne présidentielle. Les prévisions misaient sur 6,5 %. Nous avons fini l'année à 4,5 %. Les prévisions ne sont pas toujours à la hauteur.
Nous avions donc réalisé 6,1 % sur deux années. Nous nous étions pour notre part engagés sur 3,4 % puis sur 3 % soit 6,4 % sur deux années. Nous avions donc respecté les objectifs.
La reprise économique a entraîné la fin de ce système. C'est une erreur. Nous devons être capable de lisser les évolutions et ne pas nous cantonner à des chiffres annuels.
Il convient par ailleurs d'évaluer les pratiques collectives et individuelles, lorsque cela est possible, pour disposer d'un ONDAM valable et crédible. Il faut également coordonner les intervenants de santé. Aujourd'hui, la coordination ne passe que par le biais du médecin référent. Pour nous, la notion de médecin référent revient à une perte de liberté pour le patient. Nous n'y sommes pas favorables. D'autres méthodes existent mais la coordination des actions des différents intervenants est indispensable.
Il convient de favoriser la formation médicale continue par la diffusion d'un référentiel dont le suivi doit être la règle et non la norme.
La souscription d'assurances complémentaires doit être encouragée.
Enfin, nous sommes favorables à la création d'une caisse d'assurance maladie obligatoire unique. Aujourd'hui parmi les trois caisses, la CNAM est prépondérante dans les négociations auxquelles nous avons participé. Sa signature est obligatoire. Je n'ai jamais entendu parler publiquement des deux autres caisses. Si les trois caisses étaient fondues en une seule, nous pourrions revoir les conseils d'administration en incorporant dans le conseil d'administration de cette caisse unique le monde agricole, les travailleurs indépendants et les travailleurs salariés.
Il convient également de réduire le nombre de CPAM.
Un problème subsiste. Aujourd'hui, à défaut d'accord entre les caisses d'assurance maladie et les syndicats de médecins, ces derniers sont sanctionnés pas le biais d'un RCM pénalisant. Les caisses d'assurance maladie font du chantage. Elles sont protégées. Rien n'oblige les caisses maladie à contractualiser. Ce n'est pas normal. Depuis le début, nous constatons que celles-ci ne sont pas favorables à la signature d'un accord.
Enfin, nous ne pouvons pas nous permettre d'attendre plusieurs mois avant de conclure un accord d'optimisation des dépenses. J'ai participé à plusieurs négociations en tant que président du syndicat. Jamais nous n'avons mis autant de temps à constater un accord ou un désaccord.
Il me semble que les accords conventionnels doivent être tripartites. L'Etat doit être partie prenante. Aujourd'hui la convention des généralistes n'est absolument pas productive. La définition des tarifs peut être fixée par le biais des règlements conventionnels minimaux. La convention ne contient que la définition des tarifs. Aucune contrepartie n'est prévue. Seul le médecin référent est proposé. Les caisses d'assurance maladie y tiennent pour des raisons qu'il conviendrait d'élucider. Il me semble que l'Etat a intérêt à être partie prenante.
Il conviendrait par ailleurs de favoriser la prise en charge de l'ambulatoire et de réduire la part de l'hôpital, chaque fois que cela est possible. L'hôpital tient aujourd'hui une place beaucoup trop importante. Mais cela ne peut être corrigé tant que le système des enveloppes séparées perdure. Cette séparation constitue une erreur phénoménale.
Il me semble nécessaire de rationaliser les installations des professionnels libéraux. Nous sommes aujourd'hui confrontés à un problème de démographie. L'élargissement de l'Europe est imminent. Les médecins vont pouvoir s'installer où bon leur semble. S'installeront-ils là où le besoin s'en fera ressentir ? Nous devons parvenir à rationaliser davantage la répartition des professionnels libéraux, notamment des médecins. Des mesures incitatives devront être instaurées. Il conviendra également de prévenir le plus rapidement possible les futurs étudiants en médecine, afin qu'ils sachent qu'ils ne pourront peut-être plus s'installer là où ils le souhaitent. Enfin, il faudra redonner de l'attrait à certaines spécialités, notamment à la chirurgie, à l'anesthésie ou à la gynécologie obstétrique. Ce ne sont pas des spécialités de confort. Il est préférable de disposer de médecins compétents, bien formés et bien dans leur peau, plutôt que d'avoir recours à d'autres médecins pour combler les déficits démographiques.
La transformation de notre système de soins n'interviendra pas en quelques mois. Nous devons progresser par paliers. Dix années seront peut-être nécessaires.
M. le PRÉSIDENT - L'ensemble des propositions sera intégré dans le rapport de M. Vasselle. Je souhaiterais que le président Brun et le président Chassang puissent s'exprimer sur l'ONDAM. Comment concevoir un ONDAM ? Comment le rendre opposable ?
Dr Jean-Gabriel BRUN - Je n'ai pas d'objection particulière à formuler ni sur l'ONDAM ni sur le rapport Coulomb qui met bien en exergue la problématique.
M. le PRÉSIDENT - Considérez-vous que le concept préconisé dans le rapport Coulomb est applicable ?
Dr Jean-Gabriel BRUN - Je vous le confirme. Nous avons été interrogés et nous avons participé à l'élaboration de ce rapport qui me semble positif.
Dr Michel CHASSANG - Nous ne nous opposons pas à la définition d'un ONDAM. En revanche, nous ne pouvons pas accepter le principe d'un ONDAM fixé de manière aléatoire et sans aucun rapport avec les besoins sanitaires du pays.
Nous devons admettre que, dans notre société, les dépenses d'assurance maladie ont vocation à augmenter. Penser le contraire constitue un non-sens. Certains critères d'évolution des dépenses sont inéluctables, notamment le vieillissement de la population, la démographie générale ou le progrès technique et médical. Toutes les sociétés modernes développées sont confrontées à une hausse des dépenses de santé pour des motifs liés au bien-être. La santé fait partie du bien-être général et doit être parfois considérée comme un bien de consommation comme un autre.
Si nous sommes favorables à l'élaboration d'un ONDAM, il convient de s'accorder sur la définition et la construction de cet ONDAM. Nous ne sommes pas favorables à un ONDAM fixé par Bercy dans le seul but de garantir des équilibres budgétaires. Nous souhaitons que l'ONDAM soit défini au niveau régional, selon les besoins médicaux, puis coordonné au niveau national. Certaines structures peuvent y participer, les URLM, les URCAM ou les conseils régionaux de santé par exemple. Nous proposons d'élargir l'ARH pour en faire une structure chargée de l'hospitalisation mais également de l'ensemble des dépenses au niveau régional.
Il convient par ailleurs de s'interroger sur l'opposabilité de l'ONDAM. L'opposabilité constitue une des règles possibles. Il est par ailleurs possible de faire des choix au travers d'un panier de soins, c'est-à-dire en hiérarchisant l'utilité des dépenses de santé. Les actions médicales inutiles doivent disparaître. Il n'y a rien de scandaleux à décider que certains éléments moins utiles seront moins remboursés ou non remboursés. Il convient en effet de favoriser les soins indispensables dans le cadre d'un budget limité. Un médicament pour lutter contre le rhume est moins utile pour un patient qu'une chimiothérapie. Nous proposons que cette démarche soit mise en oeuvre pour l'ensemble de l'activité médicale et pas seulement pour les médicaments, comme cela a trop souvent été le cas.
L'opposabilité de l'ONDAM peut être mise en oeuvre pour l'ensemble des acteurs, et pas seulement pour les professionnels de santé. Nous accepterons une opposabilité basée sur des critères médicaux. L'exercice médical peut reposer sur des règles précises. Le médecin qui les enfreint est alors sanctionné par la communauté médicale. Nous ne sommes pas favorables à la mise en place de quotas par médecin, débouchant sur des pénalités financières en cas de dépassement de ce quota comptable.
|
Les critères comptables ont mis plusieurs années à disparaître. Nous ne souhaitons pas les voir réapparaître. Sur ce point, nous sommes en désaccord avec le rapport Coulomb. |
M. le PRÉSIDENT - Le rapport Coulomb stipule qu'« il appartiendra aux partenaires conventionnels et à l'Etat de décider de la teneur des procédures à mettre en place en cas de dépassement de l'ONDAM ». Partagez-vous ce point de vue ?
Dr Dinorino CABRERA - Je vous le confirme. Constater que les objectifs fixés collectivement n'ont pas été remplis et adopter des règles permettant d'atteindre ces objectifs me paraît être une démarche contractuelle à favoriser. Des outils existent. Nous avons déjà montré l'exemple hors système conventionnel au travers de l'accord du 5 juin 2002 pour les médecins généralistes. L'augmentation des honoraires a été compensée par trois éléments : la prescription de médicaments génériques, la visite à domicile et l'antibiothérapie. Force est de constater que cet accord est une réussite totale. Lorsqu'un accord est contractualisé avec une majorité de la profession, il fonctionne. Nous sommes donc favorables à la mise en place d'un dispositif de ce type.
M. le PRÉSIDENT - Je souhaite désormais que M. Jean-Claude Régi, président de la Fédération des médecins de France nous donne son sentiment sur l'ONDAM et rappelle les principales propositions adressées au ministre par la FMF.
Dr Jean-Claude RÉGI - Permettez-moi, monsieur le président, de vous rappeler d'abord nos propositions faites au ministre.
L'Organisation mondiale de la santé a classé, en 2002, le système de soins français comme le meilleur du monde. Il peut donc sembler surprenant d'envisager sa réforme. Ce classement, qui prenait en compte de nombreux critères, dont l'accès aux soins de toute la population et la qualité des acteurs et de la réponse aux demandes, montre que les principes qui fondent ce système, solidarité nationale, assurance universelle, accès aux soins satisfaisant sur tout le territoire national et pour tous, quel que soit le niveau social, doivent être préservés.
Mais tout le monde sait bien, et les professionnels de santé mieux que personne, que ce système est à bout de souffle et à bout de ressources et qu'il risque de ne plus répondre aux besoins de la population française.
Démographie déficitaire, surcharge de travail, augmentation des coûts, progrès médicaux, vieillissement de la population, augmentation de l'espérance de vie, prise en charge de nouvelles pathologies, principe de précaution, souci de plus en plus grand du risque zéro, attitude de plus en plus consumériste des Français : nombreuses sont les raisons d'inquiétude.
Les dépenses qui augmentent en moyenne de 5 à 6 % par an depuis vingt ans dans tous les pays développés (plus vite que le PIB) continueront d'augmenter au même rythme avec le vieillissement de la population et la prise en charge de pathologies chroniques de plus en plus coûteuses pour la collectivité (Alzheimer entre autres).
Depuis vingt-cinq ans, plus de vingt plans d'économie ont échoué à maîtriser les dépenses de santé : en effet, tous prenaient pour principe que les médecins étant les ordonnateurs des dépenses, en agissant sur l'offre, on arriverait à réduire la demande.
La conception purement technocratique et comptable de la santé qui ne prend en compte aucun des facteurs humains, sociaux, psychologiques, affectifs, pourtant essentiels, a démontré son incapacité à répondre avec pertinence aux différents problèmes et au formidable défi des décennies à venir. L'aspect purement économique a occulté l'essentiel de la démarche médicale qui est la prise en charge d'une souffrance grande ou petite, mais surtout individuelle, chaque professionnel de santé s'occupe d'un patient à la fois, avec son histoire, ses particularités et le sentiment qu'il est seul au monde.
La réforme du système de soins nécessite un esprit ouvert touchant tous les domaines : hôpital et médecine de ville, financement et rôle de l'Etat, formation initiale et continue, recherche et industrie pharmaceutique, assurance maladie et assurances complémentaires.
Le problème qui est posé est un problème de recettes et la situation de l'emploi dans notre pays depuis deux décennies est la cause principale, sinon unique, des difficultés actuelles des comptes sociaux. En effet, au taux de cotisation actuel, un million de chômeurs non-cotisants représentent un déficit de cotisations de plus de six milliards d'euros pour les trois régimes. Améliorer la situation de l'emploi est un préalable à toute réforme efficace.
La santé représente près de 10 % du PIB, a un taux de croissance moyen de 5 % à 6 % par an depuis vingt ans. Le monde de la santé représente pas loin de deux millions et demi de travailleurs, public et privé confondus. La création d'emplois est importante dans tous les secteurs, mais nous manquons, et manquerons de plus en plus, de professionnels de santé diplômés, compétents ; nous sommes réduits à les faire venir de l'étranger avec des diplômes pas toujours au niveau suffisant ou équivalent aux diplômes européens.
La formation des professionnels de santé est actuellement basée sur la sélection lors de concours difficiles, laissant sur le carreau nombre de candidats de qualité. Cette sélection s'effectue sur des critères non pertinents et surtout sans évaluation des besoins de la population et de la santé publique.
Pour les médecins, il faut une formation initiale de qualité, une vraie formation professionnelle utile avec stage obligatoire auprès d'un professionnel, avec une période d'assistanat permettant de profiter de l'expérience d'un professionnel compétent.
La formation continue sera incitative, associative, indépendante, librement choisie et organisée par les médecins eux-mêmes. A côté, il faut une formation médicale continue institutionnelle et rémunérée, visant des objectifs de santé publique, de qualité des soins ou d'économie et de rationalisation des soins.
La France est « malade » de son système hospitalier et de son hospitalo-centrisme forcené qui a été et est encore la référence.
Le diagnostic est connu, trop d'hôpitaux, trop de lits d'aigus, près de deux fois plus d'admissions par habitant en France qu'aux Etats-Unis, tragique insuffisance de lits de convalescence, de soins de suite, de malades chroniques et de gériatrie. Les conséquences en sont connues : engorgement des services de soins d'aigus, des services d'urgence ou de porte et augmentation des coûts. Le poids de l'hospitalisation est passé en trente ans d'un tiers à soixante pour cent du budget maladie selon les chiffres des statistiques CNAM.
Aucune réforme sérieuse du système de soins ne pourra faire l'impasse sur la restructuration hospitalière.
La coordination des soins est l'élément essentiel, sans lequel l'optimisation du système n'est pas possible.
Il faut organiser le champ d'activité des différents acteurs des différents secteurs, avec le médecin généraliste comme pivot du système, généraliste chargé de la synthèse et du suivi, du partage des dossiers sécurisés, du transfert d'informations pour éviter les examens répétitifs inutiles et assurer une optimisation des prises en charge et des traitements. Il est l'interface indispensable entre la médecine de structure et la médecine de ville.
Ce rôle de synthèse peut être réalisé par un spécialiste clinique dans certaines conditions.
Une juste valeur de remboursement des actes et une disjonction des possibilités de financement des caisses et des honoraires des médecins est nécessaire.
Il faut responsabiliser les acteurs : programme de prévention, à la prescription, lutte contre les infections nosocomiales, actions ciblées sur la visite, génériques et antibiotiques, accord de bon usage des soins, contrats de pratique professionnelle, forfaitisation de certaines tâches.
Les cliniques privées ont aussi de plateaux techniques lourds de haut niveau et de praticiens compétents pour lesquels les autorisations administratives concernant les équipements lourds doivent disparaître, ce qui permettra d'avoir un accès plus facile aux techniques les plus performantes et évaluées, afin d'éviter les examens redondants, d'imagerie en particulier (RMN, lithotripteurs, etc.). La juste rémunération de leur activité est une nécessité.
Un point essentiel concerne la permanence des soins, sujet particulièrement sensible depuis un certain temps avec les grèves et les conflits de ces derniers mois.
La permanence de soins est un service public placé sous la responsabilité de l'Etat, auquel les médecins souhaitent participer. Elle doit être organisée au niveau départemental, faisant appel au volontariat, avec le concours de l'Etat et des collectivités locales. Elle doit être validée par les conseils départementaux de l'Ordre.
En ce qui concerne la sécurité sociale, il est grand temps de la remettre à sa place, celle d'un organisme d'assurance maladie qui est là pour permettre l'accès aux soins de tous, dans les meilleures conditions de remboursement et de couverture. La sécurité sociale n'est pas l'employeur des médecins (avec 2/3 de cotisations comme pour les salariés), ni le contrôleur, ni le juge, ni le décideur de santé publique. La politique de santé doit être définie par l'Etat et pas par la sécurité sociale.
Quatre points essentiels sont à envisager :
• l'optimisation des rapports entre l'assurance maladie et les médecins ;
• l'optimisation de la gestion administrative des caisses ;
• l'optimisation des responsabilisations de l'assureur et de celle de l'assuré ;
• l'optimisation de la rémunération de la pratique médicale.
La convention entre les médecins et la CNAM vise à agir conjointement pour utiliser au mieux les cotisations de l'assuré social.
Nous formulons les propositions suivantes. Le taux de remboursement des actes inutiles ou superflus doit être diminué. Si la sécurité sociale ne doit pas forcément tout rembourser, il faut donc définir régulièrement un « panier de soins ».
L'ouverture du secteur à honoraires libérés modulables est nécessaire pour que le médecin puisse avoir le choix de travailler au rythme que requiert le cas par cas.
L'ouverture du secteur à honoraires libres ne relève pas d'un choix idéologique, la liberté pour la liberté, mais du choix d'exercer une médecine de qualité, sans avoir l'esprit préoccupé par autre chose que de soigner et de consacrer tout le temps nécessaire à chaque patient.
Comment procéder alors pour moduler les actes en fonction de tous ces critères ? Par l'ouverture généralisée d'un secteur unique à honoraires librement modulables dans une démarche de confiance envers le médecin en le laissant établir lui-même la modulation de ses honoraires, lequel s'engagerait à respecter bien sûr le tact et la mesure, conformément à la pure éthique médicale.
Les médecins s'engageraient à une prise en charge des patients en CMU et à pratiquer les tarifs opposables pour les personnes sans assurance complémentaire et avec ressources en dessous d'un certain seuil (conditions de ressources comme pour les allocations familiales, les primes prénatales, les tarifs de cantine scolaire, etc.).
L'industrie pharmaceutique met à la disposition des médecins des médicaments efficaces et utiles mais aussi de nombreux produits à l'intérêt limité, nouveau n'étant pas toujours synonyme d'innovant. Les laboratoires dépensent souvent plus en promotion et marketing qu'en développement et recherche, mais ils sont dans une logique industrielle de profit tout à fait légitime.
L'Etat doit définir la politique du médicament dans le sens de la santé publique et du meilleur usage du médicament.
Le devoir d'information des professionnels et du public sur les essais cliniques, et la pharmacovigilance en particulier, doit avoir la priorité sur toute autre considération.
Le poids du médicament dans les dépenses de santé impose une plus grande rigueur dans l'attribution du remboursement par l'assurance maladie et son niveau.
La nécessaire décentralisation concerne également le système de soins. Les besoins sont différents entre le Nord-Pas-de-Calais et le Centre ou la région Rhône-Alpes. Il est donc important que les différences existant en termes de besoins de santé, de démographie, de maillage du territoire soient prises en compte, et que les moyens soient mis en oeuvre pour permettre une meilleure adaptation régionale.
Les situations et les objectifs régionaux doivent être définis par les professionnels de santé, les élus locaux et les services de l'Etat dans la région.
La gestion financière doit rester centralisée pour éviter les différences entre les régions riches et les autres.
Le chantier est vaste mais défini, l'effort à faire important mais pas insurmontable. Les financements existent mais il faut mieux les utiliser. Seule une volonté farouche et constante permettra de sortir enfin du marasme actuel et surtout d'en finir avec la méthode du replâtrage et des mesurettes qui ne réussiront jamais à donner à notre système de soins une efficacité et une qualité au service de tous les citoyens.
M. le président, nous mettons en annexe de notre rapport le projet détaillé de secteur conventionnel unique.
Je vous remercie.
M. le PRÉSIDENT - Messieurs les présidents, chers confrères, merci de nous avoir consacré cette matinée. Je ne doute pas que nous en tirerons les conclusions nécessaires sur ce sujet très délicat.
Audition de M.
Jacques VLEMIN
CKX
Secrétaire général du
Centre national des professions de santé (CNPS)
(14 mai 2003)
M. le PRÉSIDENT - J'accueille maintenant M. Jacques Vléminckx, secrétaire général du Centre national des professions de santé, qui remplace M. Jacques Reignault, retenu pour un deuil familial, et à qui nous pensons tout particulièrement.
Monsieur Vléminckx, vous pourrez, dans un premier temps, nous faire part de votre sentiment sur les rapports Ruellan, Chadelat et Coulomb, puis de vos propositions. Les commissaires vous poseront ensuite quelques questions.
M. Jacques VLEMINCKX - Je tiens, avant toute chose, à excuser l'absence de M. Reignault, retenu pour un décès qui le touche de très près. J'ai été chargé, lundi, de le remplacer pour cette audition. Vous conviendrez que le délai qui m'a été imparti était très court.
Je commencerai par vous présenter une synthèse de la contribution du CNPS « Une nécessaire réforme du système de santé de protection sociale ». Au travers de cette synthèse, vous trouverez certainement les réponses aux questions que vous vous posez sur notre sentiment vis-à-vis du rapport Chadelat et du rapport Coulomb. Je m'exprimerai au nom de l'ensemble des professions de santé exerçant à titre libéral.
Les constats
Notre réflexion se base sur un double constat. L'état de santé des Français est bon. Nous sommes toujours, d'après l'OMS, au premier rang des pays pour l'accès aux soins. L'espérance de vie s'accroît. Le rapport au comité de santé publique est tout à fait positif en ce sens. En revanche, nous sommes toujours convaincus que la politique de santé n'est pas véritablement définie, notamment en matière en prévention. Nous estimons que le pilotage du système est peu satisfaisant, et que les blocages sont nombreux car les rôles de l'Etat, des professions de santé et des caisses ne sont ni nettement définis ni délimités. Nous dénonçons également le cloisonnement entre les structures de soin et l'opacité du parcours du malade. Enfin, nous estimons que le déficit budgétaire est structurel et chronique. Par ailleurs, les contrats sont de nature différente pour les établissements publics gérés par l'Etat, les établissements privés sous contrat avec l'Etat, les professions de santé de ville et les caisses d'assurance maladie. Ajoutons à cela une maîtrise comptable culpabilisante qui sanctionne plus particulièrement les professions de santé de ville.
Les propositions du CNPS
Ces constats s'accompagnent des propositions suivantes, élaborées à partir d'une ligne directrice fondamentale : la réforme doit être globale et non limitée aux seuls problèmes de financements.
Ces propositions, figurant dans un document que le CNPS a dû vous faire parvenir, se déclinent en six points : l'Etat, les délégations de gestion, les usagers, le secteur hospitalier public, la culture du résultat et la déclinaison régionale.
L'Etat
Le CNPS pense qu'il faut renforcer son rôle de garant mais alléger son rôle de gérant. Deux tâches essentielles sont à remplir : présenter au Parlement une loi pluriannuelle fixant les axes prioritaires d'une politique de santé et de prévention et une loi de financement fixant un ONDAM s'appuyant sur une structure d'éclairage du Parlement qui conduit à l'élaboration et au suivi d'un ONDAM médicalisé. Cette structure pourrait être la conférence des professionnels de santé, qu'il serait urgent de réactiver au même titre que les conférences régionales de santé.
L'Etat n'a ni la vocation ni les moyens humains de gérer en direct l'organisation et la distribution des soins. Il doit donc déléguer aux différents acteurs la mise en oeuvre de ce système sous forme de contrats (les conventions d'objectifs), ces contrats étant différenciés des conventions de gestion financière. L'Etat n'interviendrait qu'en cas de non-respect des objectifs fixés par des conventions d'objectifs ou en cas de carence de ces acteurs.
Les délégations de gestion
Les ordonnances de 1996 ont fait de la représentation nationale le décideur politique et économique de la santé et de la protection sociale. Le Parlement doit être éclairé en amont et déléguer en aval son droit à la négociation conventionnelle. Cette réforme nous semble être restée inachevée. La négociation de la CNAMTS avec les professionnels de santé n'est un modèle, ni de qualité, ni de partenariat, ni de respect des accords conclus.
Le système de protection sociale reposant sur le contrat ne doit pas être remis en cause. Mais il convient de différencier de l'assurance maladie la gestion financière relevant du domaine des négociations conventionnelles et la gestion des priorités de santé publique déclinées spécialité par spécialité - le panier de soins - par un conseil des politiques conventionnelles.
Les usagers
Le CNPS pense que les usagers doivent être responsabilisés au même titre que les autres acteurs. Pour ce, il convient de les lier entre eux dans des associations représentatives, de les lier avec les professionnels dans le cadre du droit des malades et de la formation et de les lier avec l'assurance maladie dans le cadre de la prévention des comportements à risque, l'éducation sanitaire et la charte de droits mais aussi celle des devoirs.
Le rapport Coulomb a mis en évidence des déterminants qui influent sur les états pathologiques et les dépenses de soins. Certains déterminants, notamment socioculturels, ont un coefficient de réformabilité non négligeable qui peut agir sur la dérive de l'ONDAM.
Le secteur hospitalier public
En tant que représentant des professionnels libéraux, je ne citerai que quelques éléments de réforme. Nous sommes favorables à l'autonomie des établissements publics, à l'égalité de traitement entre le public et le privé, à la transparence des coûts et à la souplesse des budgets internes en fonction des besoins de santé publique.
La culture du résultat
La culture du résultat passe nécessairement par une évaluation. Collectivement, l'accord-cadre interprofessionnel et les conventions spécifiques arrêtent les outils d'évaluation. Individuellement, l'évaluation des pratiques par les pairs passe par une évolution du cadre législatif. En effet, le décret de décembre 1999 ne concerne que les médecins. La loi du 4 mars 2002 concerne les paramédicaux. Cette évolution devrait permettre à l'ensemble des professionnels de santé de réaliser ensemble ces évaluations.
Le CNPS estime également nécessaire de créer des unions régionales de professionnels de santé libéraux, parallèlement aux URMEL, qui auraient la charge du recueil des données afin de rendre les actions d'évaluation éligibles au fonds d'aides à la qualité des soins de ville.
La déclinaison régionale
Le CNPS pense qu'afin d'éviter toute entorse au principe républicain d'égalité des citoyens, l'organisation régionale peut concerner la gestion des objectifs mais en aucun cas, la gestion financière de l'assurance maladie. Cette déclinaison régionale devrait reprendre le modèle national d'une délégation des services de l'Etat aux différents acteurs. Il conviendrait donc de créer des structures à légitimité élective où les professionnels de santé siégeraient en bonne place, pour permettre un pilotage au plus près des besoins. Il ne faut pas créer d'agences régionales de santé, qui ne seraient que des extensions des agences régionales de l'hospitalisation. Il faut faire plus et mieux.
Les objectifs régionaux seraient gérés par les acteurs régionaux - élus locaux et services déconcentrés de l'Etat - à partir de l'expertise des conseils régionaux de santé.
M. le PRÉSIDENT - Quel est votre point de vue sur l'opposabilité de l'ONDAM ?
M. Jacques VLEMINCKX - Le CPNS, dès ses assises de 2001, s'est déclaré prêt à assumer ses responsabilités et les responsabilités des professionnels de santé, dans le cadre d'un ONDAM médicalisé et dans le cadre des responsabilités partagées.
M. le PRÉSIDENT - Pensez-vous que l'ONDAM doit être opposable à tous, c'est-à-dire également à l'Etat qui devrait contribuer, comme les professionnels de santé, à la réduction des coûts ?
M. Jacques VLEMINCKX - Le rapport Coulomb mentionne effectivement la possibilité pour l'Etat d'élaborer des budgets rectificatifs en cours d'année, ce qui entraîne une responsabilité partagée entre l'ensemble des acteurs.
M. le PRÉSIDENT - Quel est votre point de vue sur la composition des conseils d'administration des caisses ?
M. Jacques VLEMINCKX - Le CNPS ne pense pas que les professionnels de santé doivent obligatoirement y siéger. Ceux-ci peuvent en revanche prendre place dans des structures parallèles aux conseils d'administration des caisses.
M. le PRÉSIDENT - Etes-vous favorables à la création d'une caisse unique ?
M. Jacques VLEMINCKX - Le CNPS n'a pas de position affirmée sur ce point à l'heure actuelle.
M. le PRÉSIDENT - Je vous laisse conclure.
M. Jacques VLEMINCKX - Vous m'aviez interrogé sur l'accord-cadre interprofessionnel.
M. le PRÉSIDENT - La question portait sur le processus conventionnel. Pensez-vous que l'accord-cadre promu par ce texte est susceptible d'être paraphé prochainement ? Si oui, que pouvons-nous en attendre ?
M. Jacques VLEMINCKX - Le CNPS, au cours de deux séances de conseil d'administration, a refusé de donner mandat à son président pour signer l'ACIP. Le CNPS rassemble de nombreuses professions. Le texte de l'ACIP, tel que négocié, ne fait l'objet d'aucune opposition, ni sur le fonds ni sur la forme. Néanmoins, certaines organisations syndicales, représentatives des médecins, ne veulent pas donner mandat pour signer l'ACIP avant qu'elles n'aient réglé le problème de leur négociation de la convention médicale.
Si les statuts du CNPS préconisaient la majorité simple ou relative, le texte aurait déjà été signé. Mais les statuts prévoient la majorité des deux tiers des inscrits. Le texte a, de ce fait, été rejeté à deux reprises.
Le CNPS réclame depuis plusieurs années un socle commun pour l'ensemble des professions de santé qui pourrait traiter en commun les problèmes importants tels que la formation continue, les frais de déplacement, les avantages vieillesse, la télétransmission, la qualité des soins et l'évaluation des pratiques. Ces dispositions ne pourraient surtout pas être remises en cause ensuite par les conventions spécifiques sectorielles. Nous sommes partisans de l'ACIP car il préconise un traitement horizontal des problèmes, toutes professions de santé confondues.
Cette horizontalité a peut-être tendance à gêner certaines professions, qui préconiseraient davantage la verticalité !
M. le PRÉSIDENT - J'espère que nous pourrons aboutir prochainement. Je vous remercie d'avoir accepté de venir devant nous ce matin et d'avoir accepté d'attendre, compte tenu de notre retard dû aux difficultés de circulation.
Audition de M.
Etienne CANIARD
Administrateur de la Fédération nationale
de la Mutualité française (FNMF),
chargé de la
santé et de la sécurité sociale
(14 mai 2003)
M. le PRÉSIDENT - Nous entendons maintenant M. Etienne Caniard, administrateur de la Fédération nationale de la Mutualité française, chargé de la santé et de la sécurité sociale, qui conclut notre cycle d'auditions sur les perspectives de l'assurance maladie.
Je vous propose de réagir, dans un premier temps, aux analyses et propositions contenues dans les rapports Ruellan, Coulomb et Chadelat. Vous pourrez ensuite nous faire part des propositions soutenues par votre fédération, notamment le mécanisme de crédit d'impôt, destiné à favoriser l'acquisition d'une couverture complémentaire, ainsi que l'ensemble des propositions que vous avez pu adresser au ministre dans le cadre de la réflexion qu'il a lancée sur l'assurance maladie. Avez-vous répondu au ministre ?
M. Etienne CANIARD - Nous n'avons pas répondu au ministre, non pas parce que nous sommes impolis ou que nous avons souhaité ignorer son désir de concertation, mais parce que le calendrier nous amène à réunir notre congrès du 12 au 14 juin. Ce congrès sera ouvert par le président de la République et clôturé par le ministre de la santé. M. Mattei aura donc la primeur des propositions de la Mutualité française, le 14 juin au cours du congrès. Nous l'avons informé de ce calendrier qu'il a accepté.
J'essaierai néanmoins de vous faire partager notre analyse de la situation et de vous exposer des perspectives de solutions.
Nous sommes aujourd'hui dans une situation très préoccupante. Je ne m'attarderai pas sur la situation financière. La Commission des comptes se réunit le 15 mai et aura l'occasion de communiquer des chiffres précis. Néanmoins, la Mutualité considère qu'il est impossible de réduire la crise actuelle à un manque de recettes. Certes, l'absence de croissance et la situation économique générale accentuent les difficultés, qui sont pour l'essentiel d'ordre structurel. Je souhaite, à ce propos, réitérer les regrets que nous avons déjà exprimés sur l'absence d'engagement de réforme d'envergure au moment où la croissance l'aurait probablement facilitée.
|
Pour nous, la crise du système de santé présente diverses dimensions. Il s'agit d'une crise financière mais également institutionnelle, d'une crise des professions de santé et d'une crise de confiance de la population vis-à-vis du système de santé. En effet, les Français s'interrogent de plus en plus, notamment sur la qualité de la prestation rendue. |
L'analyse de la FNMF
La séparation gros risques/petits risques
Je souhaite m'attarder sur deux points qui apparaissent d'une importance capitale lorsqu'on se livre à une analyse des dépenses et des modalités de prise en charge. Le premier est celui de la séparation gros risques/petits risques. Cette question, formulée à l'automne dernier par M. Jacques Barrot, a soulevé un tollé, partagé par l'ensemble des acteurs. Or, nous sommes, d'ores et déjà, dans une situation de partage gros risques/petits risques. Nous ne le rappelons pas suffisamment. Dans les modalités de prise en charge des dépenses, nous avons choisi, plus souvent implicitement qu'explicitement, de prendre en charge les dépenses hospitalières à 90 % ou 95 % et les dépenses de ville à 60 %. A l'intérieur de ces dépenses de ville, un taux moyen bien inférieur à 60 % est appliqué à la plus grande partie des Français, pour améliorer le remboursement des personnes en proie à une situation économique difficile. Les patients confrontés à une situation pathologique particulière sont pris en charge à 100 % au travers des affections de longue durée. Ce système comporte des conséquences graves : il conduit de facto à une différence de prise en charge entre les petits risques et les gros risques, puisqu'il amène à différer les soins de premier recours, à différer la prévention et confère, en quelque sorte, un devoir moral à la société d'intervenir une fois que la pathologie est survenue. Il n'est pas question de contester ce devoir qu'a la société d'intervenir à ce moment-là, mais de s'interroger sur son absence d'intervention dans d'autres domaines, et notamment en amont des pathologies.
La maîtrise des dépenses de santé, telle qu'habituellement pratiquée, notamment par les déremboursements ou les transferts, ne concerne qu'une part infime des dépenses. En effet, personne ne remet en cause les niveaux de prise en charge de l'hôpital qui représentent 50 % des dépenses de santé. Personne ne remet davantage en cause les critères ayant conduit à l'instauration de la CMU. Il est même parfois question de les étendre. Personne ne remet non plus en cause les patients pris en charge à 100 %.
La concentration des dépenses
Il convient également de rappeler l'extrême concentration des dépenses. 51 % des dépenses de l'assurance maladie ne concernent que 5 % des assurés. Ces chiffres doivent nous conduire à nous interroger sur les objectifs de la régulation. Cherchons-nous à réguler la moitié des dépenses concernant 5 % des Français ? Dans ce cas, la définition d'un panier de soins, dont seraient exclus quelques produits de confort ou quelques produits dont l'efficacité médicale est discutable, n'est pas une solution. Il convient plutôt d'optimiser le parcours des patients et d'optimiser les soins qui leur sont délivrés.
|
La maîtrise des dépenses de l'assurance maladie au sens strict constitue un but légitime, probablement même une ardente obligation pour qui a le souci des finances collectives et des finances de l'Etat. Néanmoins, l'efficacité financière repose sur un certain nombre de conditions. En outre, le fait de restreindre les dépenses de l'assurance maladie obligatoire peut entraîner des effets pervers, et notamment priver l'assurance maladie de tout pouvoir de régulation. En analysant les revenus des chirurgiens dentistes, le Conseil de l'ordre des chirurgiens dentistes a constaté que moins de 30 % du chiffre d'affaires de ces professionnels proviennent des régimes obligatoires. Ceux-ci s'interrogent donc légitimement sur le sens d'un contrat avec un financeur, qui n'intervient plus que pour moins de 30 % de leurs recettes. Pourquoi devraient-ils accepter des contraintes fortes, pour une solvabilisation aussi faible de leur activité ? Nous touchons là un des problèmes majeurs de notre système. Le désengagement de l'assurance maladie en matière de médecine de ville s'accompagne forcément d'une perte d'efficacité de la régulation de l'assurance maladie obligatoire sur ces dépenses. Nous devons faire un choix, car nous risquons de nous priver petit à petit des moyens d'agir. La question mérite d'être posée. Elle l'est rarement. |
Les transferts financiers
|
Par ailleurs, le transfert financier des régimes obligatoires vers les régimes complémentaires, politique constante de tous les gouvernements depuis plusieurs années, se transforme de plus en plus en transfert des régimes obligatoires vers les régimes obligatoires. Dans la situation actuelle, près de 5 millions de personnes bénéficient de la CMU. Le transfert des dépenses des médicaments dont le taux de remboursement passe de 65 % à 35 % pèse indirectement sur les dépenses de l'Etat. En outre, le nombre de Français touchés par des affections de longue durée augmente de plus de 3 % par an depuis des années, et de 6% cette année. Là aussi, les baisses de taux de remboursement n'ont aucun effet sur les dépenses de l'Etat. Contrairement à ce que l'on imagine, les mesures préconisées présentent donc une efficacité financière très discutable. Enfin, les dépenses qui augmentent le plus correspondent aux dépenses prises en charge à 100 %. |
La politique de transfert présente des effets limités au court terme et prive l'Etat d'outils de pilotage. Ces mesures représentent un coût social important, notamment parce que notre société n'admet pas de laisser des situations d'exclusion sans réponse, ce qui induit automatiquement une multiplication des dispositifs d'assistance et un renoncement à l'organisation du système de santé, notamment en termes de qualité.
Cette analyse n'est que rarement faite et explique l'ensemble des propositions de la Mutualité française.
Les propositions de la Mutualité française
La Mutualité française propose d'entrer dans une régulation globale du système, et pas seulement dans une régulation économique. Cela implique un nouveau partenariat entre les financeurs - régime obligatoire, régime complémentaire - un nouveau partenariat entre les financeurs et l'Etat, ainsi qu'entre les financeurs et les professionnels de santé. Nous développerons ces propositions lors du congrès de Toulouse, au mois de juin.
La Mutualité française estime important de rappeler que l'assurance maladie obligatoire doit conserver son caractère universel, pour des raisons morales et d'organisation de la société, mais également pour des motifs liés à la gestion du risque. Pour être efficace, la gestion du risque en santé doit porter à la fois sur les déterminants de santé et sur les coûts, notamment sur le passage de l'un à l'autre. Elle concerne donc la définition des objectifs de santé et des prestations couvertes, en cohérence avec des objectifs, mais également l'organisation des conditions dans lesquelles les usagers y accèdent (conditions économiques, notamment le respect des engagements tarifaires et des prix conventionnels). Nous reviendrons sur cette question de l'opposabilité, insuffisamment débattue par le Parlement, et qui est à l'origine de nombreuses incompréhensions. Les professionnels de santé voient, dans l'abandon de l'opposabilité, une sortie à la crise actuelle. La Mutualité française ne partage pas ce point de vue.
L'organisation d'un nouveau partenariat
L'organisation du partenariat entre les régimes complémentaires et les régimes obligatoires est un sujet complexe. Ce dernier nous paraît central dans le cadre de la réorganisation de la protection sociale. M. Jean-François Chadelat a formulé un certain nombre de propositions. Nous partageons le constat formulé dans son rapport. En revanche, les solutions préconisées nous semblent inachevées et peuvent induire des effets pervers.
Comment instaurer de nouvelles relations entre les régimes complémentaires, l'assurance maladie obligatoire et les professionnels de santé ?
|
Il convient tout d'abord de clarifier les responsabilités pour une gestion partenariale. Cette formule peut paraître vague mais peut se traduire de la manière suivante : aujourd'hui, tous les acteurs du financement doivent agir ensemble et non séparément. Cela implique des changements législatifs, des modifications de mission et la mise en place d'outils et de mécanismes incitant au respect des engagements pris. Nous mesurons la responsabilité qui pourrait incomber à la Mutualité dans ce cadre. Pour la Mutualité française, la régulation du risque devrait être de la responsabilité partagée des assurances maladies obligatoires, des mutuelles et des professionnels de santé, dans le cadre d'une nouvelle organisation des négociations conventionnelles qui devraient dorénavant engager l'ensemble des acteurs. |
Les caisses d'assurance maladie doivent rester chargées, au sein des différents régimes, d'organiser la gestion administrative pour leurs affiliés. Les caisses pourraient par ailleurs se rassembler dans le cadre d'une union nationale afin de constituer un interlocuteur unique en matière de négociations sur la gestion du risque.
La responsabilisation des usagers
La question de la responsabilisation des usagers ne peut être évacuée en affirmant simplement que les usagers ont des droits et que leurs devoirs sont implicites. Il est de bon ton de rappeler aujourd'hui que la responsabilisation doit également porter sur le plan financier. La Mutualité française n'en est pas certaine. L'évolution sur le long terme montre que nous sommes passés d'une logique de recherche exclusive de responsabilité financière (c'était le sens d'origine du ticket modérateur), à une solvabilisation totale, illustrée notamment par la CMU. En effet, ce ticket excluait davantage qu'il ne modérait. Aujourd'hui, pourtant, certains voudraient revenir à cette logique de régulation par un « reste à charge », notamment par l'instauration d'une liberté tarifaire. Si le « reste à charge » peut exister, il doit être explicite. Il ne doit pas être lié à une liberté des prix. C'est une des raisons pour lesquelles nous sommes attachés à l'opposabilité.
En revanche, d'autres formes de responsabilisation peuvent être instaurées, notamment basées sur l'incitation. En matière de santé bucco-dentaire, une prévention suivie, accompagnée de quelques contraintes pour les assurés sociaux, pourrait conduire à une meilleure prise en charge ultérieure des prothèses dentaires ; cette prévention diminuant la fréquence des soins, la meilleure prise en charge constitue un juste retour en contrepartie de l'effort consenti par l'assuré social. Pour que les complémentaires passent à l'acte, encore faut-il avoir accès à l'information médicale, qui nous permettra de gérer le risque !
La gestion du risque ne peut se résumer à un simple travail sur le contour du panier de biens et services. Une responsabilisation des assurés sociaux nécessite la mise en place de prises en charge différenciées selon les comportements.
La nécessité des conventions
Par ailleurs, les professionnels de santé doivent s'engager sur le contenu et l'organisation des prestations, à partir des négociations conventionnelles. La mise en place d'un système dans lequel s'engageraient les régimes obligatoires et les régimes complémentaires consoliderait énormément la position des professionnels de santé. Outre les aspects tarifaires, les conventions doivent déterminer les responsabilités réciproques, en matière d'évaluation des résultats par exemple. S'agissant de l'évaluation des pratiques professionnelles, il faut aller au bout de la démarche et confier cette évaluation aux médecins eux-mêmes. Je ne connais pas de professions dans lesquelles l'évaluation soit faite sérieusement, lorsqu'elle n'est pas réalisée par la profession elle-même. Cela n'engendre pas l'absence de contrôle mais l'instauration d'un minimum de confiance. Cette démarche constitue la contrepartie de leur engagement.
Pour la Mutualité française, cet engagement doit se traduire par des objectifs de résultats, au-delà des seuls enjeux économiques.
Les outils de pilotage de l'Etat
Nous sommes dans un système dans lequel la couverture complémentaire appartient au domaine du marché, avec une libre adhésion. Personne ne souhaite remettre ce principe en cause, car cela conduirait à faire entrer les cotisations dans les prélèvements obligatoires. Si nous souhaitons rester dans cette logique de liberté d'organisation, l'Etat doit disposer d'outils permettant de piloter les régimes complémentaires. Ce pilotage peut prendre plusieurs formes.
Lorsque l'assurance maladie décide de ne plus rembourser les visites médicalement injustifiées, elle recherche deux objectifs : un objectif financier et un objectif d'amélioration de la qualité des soins, sachant que la prise en charge dans le cabinet du médecin est, a priori , meilleure. Si les complémentaires ne jouent pas le jeu, le premier objectif sera atteint au prix d'un transfert RO vers RC mais le second ne sera pas atteint ; si les deux parties collaborent, les deux objectifs peuvent être atteints.
Sans incitation, les complémentaires auront tendance à suivre la pente de la demande de leurs clients. Pour éviter ce phénomène, les contraintes doivent être compensées par une incitation qui réponde à cette mission d'intérêt général.
Il est également possible d'imaginer des contreparties dans le domaine de la tarification. Une contrainte pourrait s'imposer aux organismes complémentaires, limitant, pour un même contrat, les écarts de tarif, selon le critère de l'âge, critère le plus discriminant.
Enfin, afin de promouvoir la prévention, les complémentaires souhaitant bénéficier du crédit d'impôt pour leurs adhérents pourraient être contraintes à mettre en oeuvre un minimum de prestations de prévention dans leur offre de services.
Conclusion
|
Nous avons des moyens d'orienter les choix. Pour nous, le crédit d'impôt ne doit pas se limiter à la solvabilisation de l'accès aux complémentaires. Notre demande s'inscrit dans le cadre d'une incitation fiscale, permettant d'organiser le marché des complémentaires. Lorsque le législateur décide d'octroyer une incitation fiscale pour la pose de doubles-vitrages, il ne le fait pas sous condition de ressources. Ceci supposerait d'ailleurs qu'une partie de la population soit exclue du confort lié au double vitrage pour des conditions de revenu. Le législateur prend cette mesure car elle répond à une raison d'intérêt général, l'économie d'énergie, dont l'intérêt est d'autant plus grand que cette mesure profite à tous. Notre proposition de crédit d'impôt s'inscrit dans une logique identique. C'est une différence importante avec les propositions contenues dans le rapport Chadelat. |
Une régulation de ce type nécessite des outils. Je n'en citerai qu'un seul, qui est au centre d'un travail confié à M. Christian Babusiaux par M. Jean-François Mattei. Il s'agit de l'accès aux informations pour les complémentaires, en respectant, bien sûr, les droits individuels et la vie privée des assurés. Ceci renvoie à la question générale de l'information, qui doit faire l'objet d'un partage entre les acteurs pour ne plus être un enjeu des négociations, mais un élément de constat partagé. Nous proposerons donc la création d'une agence d'information médicale qui permette de sortir les informations médicales de la propriété quasi-exclusive de l'assurance maladie.
M. Alain VASSELLE, rapporteur - Ma première question concerne le rapport Chadelat. M. Chadelat insiste sur une coopération nouvelle entre les assurances maladie obligatoires et complémentaires. Il évoque l'accord du 8 juillet 1999 qui fixe les modalités de cette coopération. Il constate que cet accord a eu une portée limitée jusqu'à présent. Partagez-vous ce point de vue ? Que pensez-vous de la couverture médicale généralisée ? Une autre voie est-elle possible ?
S'agissant de l'ONDAM, une des conséquences logiques de la création de cette couverture médicale généralisée serait l'inclusion dans l'ONDAM des dépenses prises en charge par des régimes complémentaires. Quelles sont, à vos yeux, les implications de cette inclusion, notamment en termes d'association des différents partenaires à la conclusion d'un ONDAM médicalisé et au respect des objectifs fixés dans le rapport de M. Coulomb ?
Enfin, comment les propositions formulées par la FNMF sur le crédit d'impôt sont-elles susceptibles de s'articuler avec les propositions du rapport Chadelat ?
M. Etienne CANIARD - L'accord du 8 juillet 1999 a été conclu à la suite des débats sur la CMU. La Mutualité essayait alors de faire valoir son point de vue dans un contexte difficile. Elle avait notamment souligné les dangers d'un système d'assistance, plutôt que de responsabilisation, qui risquait en outre de mettre les régimes complémentaires en situation de dépendance.
C'est dans ce cadre que nous avions décidé de travailler sur les conditions permettant de jeter les bases d'un partenariat équilibré entre les différents financeurs. Cet accord était très ambitieux. Il posait rapidement, et parfois de façon elliptique, presque tous les éléments que je viens d'exposer dans notre vision d'un partenariat RO-RC. Mme Martine Aubry, alors ministre de l'Emploi et de la Solidarité, s'était publiquement opposée à cet accord, le percevant comme une tentative de privatisation de l'assurance maladie.
|
Nous ne partageons pas ce point de vue. Je pense que les débats étaient à l'époque mal posés. A l'heure actuelle, les dépenses de santé sont co-financées. Le retour à un financement unique et total par l'assurance maladie obligatoire n'est hélas pas réaliste. Il convient de réfléchir à une nouvelle organisation du co-financement, afin qu'il ne mette pas en péril l'universalité de la solidarité. Cet accord est apparu comme prématuré et inadapté au pouvoir politique, ce qui explique qu'il n'a absolument pas été appliqué. |
Il est évidemment possible d'intégrer l'ensemble des dépenses de santé dans le débat aujourd'hui limité à l'ONDAM. Néanmoins, la vraie question repose sur la signification de l'ONDAM. C'est le travail auquel s'est consacré Alain Coulomb. S'agit-il d'un ONDAM « alibi », permettant de prouver que la représentation nationale s'intéresse aux problèmes de santé pour fixer un objectif mais se désintéresse de son application ? C'est malheureusement le cas actuellement, l'ONDAM n'ayant jamais été respecté, excepté en 1997.
|
La question qui se pose concerne l'opposabilité de l'ONDAM. Le travail d'Alain Coulomb permet de progresser subtilement vers cette opposabilité, puisqu'en définissant les conditions d'élaboration d'un ONDAM et de séparation des données structurelles et conjoncturelles, il essaie de parvenir à un engagement des acteurs. Quels sont les acteurs aujourd'hui concernés par cet engagement ? Les régimes obligatoires et les professionnels de santé, même si cet engagement peut demeurer très théorique ? Peut-on évoquer de la même façon l'engagement des régimes complémentaires ? La nature de l'engagement d'un régime complémentaire n'est pas la même que l'engagement d'un régime obligatoire. Un régime obligatoire qui ne parvient pas à respecter ses objectifs se retrouve dans une situation de déficit et se retourne alors vers l'Etat. Il n'est donc pas responsable des conséquences du non-respect du contrat passé. Les régimes complémentaires sont responsables. Un dérapage budgétaire se traduit par une augmentation des cotisations. Il me semble indispensable que les parlementaires émettent un avis sur l'ensemble des dépenses, mais plus encore que l'engagement des acteurs devienne réel. Nous sommes pour une régulation d'ensemble, et non pour une maîtrise des dépenses de l'assurance maladie. Les conditions de l'engagement ne sont probablement pas les mêmes. S'agissant du crédit d'impôt, je n'affirme pas que les dispositifs de solvabilisation des plus démunis sont inutiles. Néanmoins, ce sujet est, pour nous, secondaire par rapport à l'organisation du système des complémentaires. Il ne paraît pas concevable d'affirmer que les régimes complémentaires doivent jouer un rôle ou d'aller jusqu'à imaginer que les dépenses des régimes complémentaires doivent être débattues par les parlementaires et, dans le même temps, priver la représentation nationale d'outils permettant d'organiser cette intervention. Il s'agit d'une question de responsabilité du Parlement qui veut maîtriser les dépenses et avoir des outils. La question de l'incitation des assurances complémentaires dans le dispositif doit être posée. Le système législatif ou réglementaire n'est pas adapté. Il faut imaginer un dispositif économique souple : le crédit d'impôt, nous semble correspondre à cette logique. |
L'engagement des régimes complémentaires doit être étudié. La Mutualité y est prête, dans le cadre d'une approche globale du système. Elle n'acceptera pas des contraintes comparables à celles qui lui sont actuellement imposées par le biais du médicament. A cet égard, nous ne comprenons pas pourquoi le ministre a commencé par les médicaments à service médical rendu modéré ou faible, au lieu de commencer par les médicaments au service rendu insuffisant, sauf pour des raisons de politique industrielle qui ne devraient pas entrer dans les considérations d'un choix de remboursement. Nous avons d'autant plus mal vécu cette décision que nous travaillions dans le même temps avec M. Christian Babusiaux sur les possibilités d'accès aux données médicales, ce qui aurait permis à la Mutualité de choisir les médicaments qu'elle rembourse.
M. le PRÉSIDENT - Monsieur l'administrateur, vous avez été très clair et très complet, comme à votre habitude. Je vous en remercie.
|
Je remercie l'ensemble des personnes présentes d'avoir participé à cette audition. |
* 1 Cf. compte rendu des auditions annexé au présent rapport.
* 2 Intervention de M. Jean-François Mattei devant la Commission des comptes de la sécurité sociale le 11 juillet 2002.
* 3 Rapport Commission des comptes de la sécurité sociale du 15 mai 2003.
* 4 M. Jean-François Mattei, intervention devant la Commission des comptes de la sécurité sociale le 11 juillet 2002.
* 5 Rapport du 15 mai 2003.
* 6 Rapport du 20 septembre 2001.
* 7 Ibidem.
* 8 Discours au Congrès de la Mutualité le 12 juin 2003.
* 9 Intervention devant la Commission des comptes de la sécurité sociale le 24 septembre 2002.
* 10 Ibidem.
* 11 Entretien de M. Jean-François Mattei, ministre de la santé, de la famille et des personnes handicapées, accordé au journal, Le Parisien.
* 12 Point d'information mensuel de la CNAMTS (5 juin 2003).
* 13 Entretien publié par le Figaro du 7 avril 2003.
* 14 Intervention devant la Commission des comptes de la sécurité sociale - 11 juillet 2002.
* 15 M. Jean-François Mattei, audition devant la commission des Affaires sociales du Sénat, 25 mars 2003.
* 16 M. Jean-François Mattei - Intervention devant la Commission des comptes de la sécurité sociale - 24 septembre 2002.
* 17 Ibidem.
* 18 Ibidem.
* 19 Discours au 37 ème Congrès de la Mutualité le 12 juin 2003.
* 20 Ibidem.
* 21 Ibidem.
* 22 Selon le titre que lui donne le rapport dans son introduction.
* 23 Lettre de mission, en date du 25 septembre 2002, adressée par M. Jean-François Mattei, ministre de la santé, de la famille et des personnes handicapées, à Mme Rolande Ruellan.
* 24 Avant-propos du rapport.
* 25 Discours de M. Jean-François Mattei devant la commission des comptes de la sécurité sociale, le 15 mai 2003.
* 26 Cf. introduction du rapport.
* 27 Selon la formule employée à plusieurs occasions dans le rapport.
* 28 Cf. compte rendu des auditions, annexé au présent rapport.
* 29 Cf. compte rendu des auditions, en annexe du présent rapport.
* 30 Selon les termes mêmes de l'introduction du rapport.
* 31 Cf. compte rendu des auditions en annexe du présent rapport.
* 32 Cf. compte rendu des auditions en annexe du présent rapport.
* 33 Selon l'expression de Mme Rolande Ruellan devant votre commission (cf. compte rendu des auditions annexé au présent rapport).
* 34 Selon l'analyse de Mme Rolande Ruellan.
* 35 Discours de M. Jean-François Mattei, ministre de la santé, de la famille et des personnes handicapées, devant la commission des comptes de la sécurité sociale le 15 mai 2003.
* 36 Ibidem.
* 37 Cf. compte rendu des auditions annexé au présent rapport.
* 38 Rapport Sénat n° 67 (2000-2001) sur le projet de loi de financement de la sécurité sociale pour 2001, tome IV, p. 188.
* 39 Cf compte rendu des auditions annexé au présent rapport.
* 40 Projet de loi AN n° 877 (12 e législature) relatif à la santé publique.
* 41 Cf. compte rendu des auditions annexé au présent rapport (audition de M. Jean-Marie Spaeth).
* 42 M. Jean-François Chadelat, cf. compte rendu des auditions annexé au présent rapport.
* 43 Devant votre commission, M. Jean-François Chadelat estimait que ne subsisterait alors « qu'une partie complémentaire très haut de gamme », cf. compte rendu des auditions annexé au présent rapport.
* 44 Plafond de ressources « par unité de consommation soit, par exemple, pour un couple avec deux enfants, un revenu mensuel net de 2.100 euros.
* 45 Montant de l'ONDAM révisé pour 2003.
* 46 Discours devant le 37 e Congrès de la Mutualité (12 juin 2003).
* 47 Ibidem.
* 48 Cf. compte rendu des auditions annexé au présent rapport.
* 49 Cf. compte rendu des auditions annexé au présent rapport.
* 50 Cf. compte rendu des auditions annexé au présent rapport.
* 51 Rapport Sénat n° 376 (1998-1999) fait par M. Charles Descours au nom de la commission des Affaires sociales.
* 52 Pour une couverture maladie universelle, base et complémentaire, rapport au Premier ministre, Jean-claude Boulard, août 1998.
* 53 Discours au 37 e Congrès de la Mutualité - 12 juin 2003.
* 54 Ibidem.
* 55 Cf. compte rendu des auditions annexé au présent rapport.
* 56 Cf. ci-dessus, chapitre I, B, 2, a.
* 57 Cf. compte rendu des auditions annexé au présent rapport.
* 58 Cf. compte rendu intégral des auditions annexé au présent rapport.
* 59 Discours au 37 e Congrès de la Mutualité - 12 juin 2003.
* 60 Cf. compte rendu intégral des auditions annexé au présent rapport.
* 61 Cf. compte rendu des auditions annexé au présent rapport.







