Rapport d'information n° 703 (2011-2012) de MM. Jacky LE MENN et Alain MILON , fait au nom de la mission d'évaluation et de contrôle de la sécurité sociale et de la commission des affaires sociales, déposé le 25 juillet 2012
Disponible au format PDF (1,8 Moctet)
-
SYNTHÈSE
-
AVANT-PROPOS
-
PREMIÈRE PARTIE - UN MODE DE FINANCEMENT
COMPLEXE N'AYANT QUE PARTIELLEMENT ATTEINT SES OBJECTIFS
-
I. LA T2A, RESSOURCE PRINCIPALE MAIS NON EXCLUSIVE
DES ÉTABLISSEMENTS DE SANTÉ
-
A. LES ÉTABLISSEMENTS DE SANTÉ ENTRE
DÉFICITS ET ENDETTEMENT
-
1. La grande diversité du secteur
hospitalier français
-
2. Le déficit global du secteur hospitalier
public se réduit lentement
-
3. Les résultats du secteur privé
commercial se dégradent
-
4. L'impact de l'investissement sur les charges
financières et l'endettement du secteur public hospitalier
-
5. L'appel aux ressources propres pour desserrer la
contrainte financière : une marge de manoeuvre qui se
réduit
-
6. Les difficultés d'accès au
crédit et de trésorerie des établissements
-
1. La grande diversité du secteur
hospitalier français
-
B. UN FINANCEMENT PAR L'ASSURANCE MALADIE QUI S'EST
COMPLEXIFIÉ AVEC LA MISE EN PLACE DE LA T2A
-
C. LA T2A, MODE DE FINANCEMENT DOMINANT EN EUROPE,
MAIS SOUS DES MODALITÉS TRÈS DIVERSES
-
A. LES ÉTABLISSEMENTS DE SANTÉ ENTRE
DÉFICITS ET ENDETTEMENT
-
II. LA CONSTRUCTION TARIFAIRE ET SES
IMPERFECTIONS
-
III. LES EFFETS DES CONDITIONS ACTUELLES DE
FINANCEMENT
-
I. LA T2A, RESSOURCE PRINCIPALE MAIS NON EXCLUSIVE
DES ÉTABLISSEMENTS DE SANTÉ
-
DEUXIÈME PARTIE - QUELLES
ÉVOLUTIONS DU MODÈLE ?
-
I. TROUVER UNE AUTRE PONDÉRATION ENTRE LES
COMPOSANTES DE LA T2A ET EN DÉFINIR DES BASES PLUS JUSTES
-
II. GARANTIR LA QUALITÉ DE PRISE EN CHARGE
POUR LES PATIENTS
-
III. ÉVALUER SOIGNEUSEMENT TOUTE NOUVELLE
EXTENSION DE LA T2A
-
I. TROUVER UNE AUTRE PONDÉRATION ENTRE LES
COMPOSANTES DE LA T2A ET EN DÉFINIR DES BASES PLUS JUSTES
-
LISTE DES PROPOSITIONS
-
TRAVAUX DE LA MISSION
-
ANNEXES
-
I. COMPTES RENDUS DES AUDITIONS
-
Audition d'Yves GAUBERT, responsable du
pôle financier et Cédric ARCOS, directeur de cabinet, de la
Fédération hospitalière de France
(mercredi 18 janvier 2012)
-
Audition de Jean Loup DUROUSSET, président
de la Fédération de l'hospitalisation privée (FHP),
Thierry BÉCHU, délégué général de la
FHP-MCO, Gabriel BOSSY, délégué
général de la FHP-SSR et Olivier DREVON, président de la
FHP-UNCPSY (mercredi 18 janvier 2012)
-
Audition d'Antoine DUBOUT, président, et
Yves-Jean DUPUIS, directeur général, de la
Fédération des établissements hospitaliers et d'aide
à la personne (mercredi 18 janvier 2012)
-
Audition de Jérôme FRENKIEL,
responsable de l'information médicale des hôpitaux universitaires
Paris Centre, président du syndicat national de l'information
médicale (Synadim) (mardi 31 janvier 2012)
-
Audition d'Annie PODEUR, directrice
générale de l'offre de soins
(mardi 7 février 2012)
-
Audition de Jean de KERVASDOUÉ, titulaire
de la chaire d'économie et de gestion des services de santé du
Conservatoire national des arts et métiers
(mercredi 15 février 2012)
-
Audition de Denis FRÉCHOU,
président de la Conférence nationale des directeurs de centre
hospitalier (CNDCH), et Alain HÉRIAUD, président de la
Conférence des directeurs généraux de centres hospitaliers
régionaux et universitaires (mercredi 7 mars 2012)
-
Audition de Francis FELLINGER, président
de la Conférence des présidents des commissions médicales
d'établissement des centres hospitaliers, et Guy MOULIN,
président de la Conférence des présidents des commissions
médicales d'établissement des centres hospitaliers universitaires
(mercredi 7 mars 2012)
-
Table ronde avec les organisations syndicales de
praticiens hospitaliers (mercredi 28 mars 2012)
-
Audition de Zeynep OR, directrice de recherche
à l'Institut de recherche et documentation en économie de la
santé (Irdes) (mercredi 28 mars 2012)
-
Audition de Pierre-Louis BRAS, inspecteur
général des affaires sociales
(mercredi 11 avril 2012)
-
Audition de Jean-Luc HAROUSSEAU,
président, Dominique MAIGNE, directeur, et Thomas LE LUDEC, directeur de
l'amélioration de la qualité et de la sécurité des
soins, de la Haute Autorité de santé
(mercredi 11 avril 2012)
-
Audition de Philippe LEDUC, directeur du think
tank « Economie et santé »
(mercredi 11 avril 2012)
-
Audition de François ZANASKA,
président de la Conférence nationale des présidents de
commissions médicales d'établissement (CME) des
établissements privés à but non lucratif
(mercredi 11 avril 2012)
-
Audition de Frédéric VAN ROEKEGHEM,
directeur général de la caisse nationale d'assurance maladie des
travailleurs salariés (mercredi 18 avril 2012)
-
Audition de Thomas FATOME, directeur de la
sécurité sociale (mercredi 18 avril 2012)
-
Audition de Michel ANTONY, président,
Françoise NAY, vice-présidente, et Jean SCHEFFER, membre du
conseil d'administration, de la coordination nationale des comités de
défense des hôpitaux et maternités de proximité
(mercredi 16 mai 2012)
-
Audition de Jean-Luc BARON, président, et
Marie-Paule CHARIOT, membre du conseil d'administration, de la
conférence nationale des présidents de la commission
médicale d'établissement de l'hospitalisation privée
(CNPCMEHP) (mercredi 16 mai 2012)
-
Table ronde réunissant les organisations
syndicales des personnels hospitaliers
(mercredi 16 mai 2012)
-
Audition de Didier TABUTEAU, directeur de la
chaire santé à Sciences Po, codirecteur de l'Institut droit
et santé à Paris V
(mercredi 16 mai 2012)
-
Table ronde réunissant les organisations
syndicales des directeurs d'établissements hospitaliers
(mercredi 23 mai 2012)
-
Audition de Christophe JACQUINET,
président du Collège des directeurs généraux des
agences régionales de santé, directeur général
de l'agence régionale de santé de Rhône-Alpes
(mercredi 20 juin 2012)
-
Audition d'Yves GAUBERT, responsable du
pôle financier et Cédric ARCOS, directeur de cabinet, de la
Fédération hospitalière de France
(mercredi 18 janvier 2012)
-
II. LISTE DES DÉPLACEMENTS
EFFECTUÉS
-
III. GLOSSAIRE DE LA T2A
-
I. COMPTES RENDUS DES AUDITIONS
N° 703
SÉNAT
SESSION EXTRAORDINAIRE DE 2011-2012
|
Enregistré à la Présidence du Sénat le 25 juillet 2012 |
RAPPORT D'INFORMATION
FAIT
au nom de la mission d'évaluation et de contrôle de la sécurité sociale (1) de la commission des affaires sociales (2) sur le financement des établissements de santé ,
Par MM. Jacky LE MENN et Alain MILON,
Sénateurs.
|
(1) Cette mission est composée de : M. Yves Daudigny, président ; MM. Alain Milon, Jacky Le Menn, vice - présidents ; MM. Gilbert Barbier, Jean-Louis Lorrain, Jean-Marie Vanlerenberghe, secrétaires ; Mmes Annie David, Jacqueline Alquier, M. Jean-Noël Cardoux, Mmes Christiane Demontès, Catherine Deroche, MM. Jean Desessard, Jean-Pierre Godefroy, Mme Chantal Jouanno, M. Ronan Kerdraon, Mme Isabelle Pasquet et M. René-Paul Savary (2) Cette commission est composée de : Mme Annie David, présidente ; M. Jacky Le Menn, Mme Catherine Génisson, MM. Jean-Pierre Godefroy, Claude Jeannerot, Alain Milon, Mme Isabelle Debré, MM. Jean-Louis Lorrain, Jean-Marie Vanlerenberghe, Gilbert Barbier, vice-présidents ; Mmes Claire-Lise Campion, Aline Archimbaud, Catherine Deroche, M. Marc Laménie, Mme Chantal Jouanno, secrétaires ; Mme Jacqueline Alquier, M. Jean-Paul Amoudry, Mmes Natacha Bouchart, Marie Thérèse Bruguière, MM. Jean-Noël Cardoux, Luc Carvounas, Mme Caroline Cayeux, M. Bernard Cazeau, Mmes Karine Claireaux, Laurence Cohen, M. Yves Daudigny, Mme Christiane Demontès, MM. Gérard Dériot, Jean Desessard, Mmes Muguette Dini, Odette Duriez, MM. Guy Fischer, Michel Fontaine, Mme Samia Ghali, M. Bruno Gilles, Mmes Colette Giudicelli, Christiane Hummel, M. Jean-François Husson, Mme Christiane Kammermann, MM. Ronan Kerdraon, Georges Labazée, Jean-Claude Leroy, Gérard Longuet, Hervé Marseille, Mmes Michelle Meunier, Isabelle Pasquet, M. Louis Pinton, Mmes Gisèle Printz, Catherine Procaccia, MM. Henri de Raincourt, Gérard Roche, René-Paul Savary, Mme Patricia Schillinger, MM. René Teulade, François Vendasi, Michel Vergoz, Dominique Watrin. |
SYNTHÈSE
|
Huit ans après l'introduction de la tarification à l'activité dans les établissements de santé comme mode de financement de la médecine, de la chirurgie et de l'obstétrique (MCO), la mission d'évaluation et de contrôle de la sécurité sociale (Mecss) a souhaité analyser les caractéristiques d'un modèle fréquemment décrié, comprendre la façon dont il a été mis en oeuvre et tracer des pistes d'évolution. 1. Panorama des établissements de santé ? La loi de financement de la sécurité sociale a fixé les dotations de l'assurance maladie aux établissements de santé à 74,6 milliards d'euros pour 2012, dont 55,3 milliards pour ceux tarifés à l'activité. Les 2 751 structures hospitalières françaises sont, par leur taille et leur statut juridique, très diverses. Les deux tiers des activités hospitalières sont réalisés dans 18 % d'entre elles. ? Le déficit global des établissements publics de santé (488 millions d'euros en 2010) est concentré à 80 % sur moins de cinquante établissements, pour l'essentiel des centres hospitaliers universitaires (CHU). Les cliniques privées, dont 28 % étaient en déficit en 2010, font face à une baisse tendancielle de rentabilité économique. ? Le plan Hôpital 2007 a conduit au doublement des investissements des établissements publics entre 2002 et 2010, année où ils ont atteint 6,4 milliards d'euros. De fortes lacunes sont apparues en termes de sélection et d'opportunité des projets et la dette publique hospitalière a doublé depuis 2005 (24 milliards d'euros en 2010). 2. Principes et mise en oeuvre de la T2A ? Jusqu'en 1984, les établissements publics et privés à but non lucratif étaient financés par des prix de journée ; ce modèle fortement inflationniste ne correspond à aucune pertinence dans la prise en charge des patients, les structures étant intéressées à les garder plus longtemps que nécessaire. Le développement des techniques médicales le rend plus inadapté encore aujourd'hui en MCO. A partir de 1984, les prix de journée ont été remplacés par une dotation globale , qui reconduisait quasi mécaniquement les budgets année après année. Certes, ce système permet de maîtriser l'enveloppe de dépenses, mais il présente des inconvénients majeurs : immobilisme, absence d'adaptation des activités hospitalières aux besoins de santé sur le territoire. Dès cette époque a cependant été mis en place le programme de médicalisation des systèmes d'information (PMSI) , outil de mesure de l'activité médicale et économique des établissements. ? Sur la base du PMSI et pour pallier les défauts des systèmes antérieurs, la loi de financement de la sécurité sociale pour 2004 a introduit la tarification à l'activité (T2A) . La France a ainsi rejoint une majorité de pays occidentaux qui, tout en appliquant des modèles variables, ont adopté le principe de tarifs , correspondant chacun à un paiement forfaitaire par type de séjour donné . Trois effets principaux étaient attendus de la réforme : transparence, équité et efficience. La T2A a été déployée progressivement entre 2004 et 2008 dans les établissements publics et privés à but non lucratif et dès 2005 dans les établissements privés à but lucratif. Les financements à base de tarifs (GHS et suppléments pour certains services) représentent 75 % de l'activité MCO , c'est-à-dire 41,5 milliards sur 55,3 en 2012. Certaines prestations ne font pas l'objet d'un tarif (médicaments onéreux, dispositifs médicaux implantables, urgences et coordination des greffes et des prélèvements d'organes), soit un total de 5,3 milliards en 2012. Enfin, les missions d'intérêt général et les aides à la contractualisation sont financées selon des modalités spécifiques. Cette enveloppe Migac s'élève à 8,5 milliards en 2012, soit 15 % du champ de la T2A. La Mecss ne remet pas en cause le principe de la T2A dont les atouts sont indéniables mais elle préconise une meilleure prise en compte de certaines activités médicales, des missions d'intérêt général, ainsi que des inégalités territoriales de santé et des coûts fixes qu'engendre la présence hospitalière dans une zone isolée ou peu dense. En outre, la Mecss estime que la T2A, plus centrée sur la maladie que sur le malade, peut constituer un handicap pour la mise en place d'un parcours de santé ; elle propose de lancer rapidement, pour certaines pathologies, des expérimentations en vue d'instaurer un financement global qui comprenne la prise en charge en ville et en établissement. ? Les séjours hospitaliers considérés comme suffisamment homogènes d'un point de vue médical et économique sont regroupés en groupes homogènes de malades (GHM). A partir des données de comptabilité analytique recueillies dans des établissements volontaires, l'agence technique de l'information sur l'hospitalisation (Atih) calcule des coûts moyens pour chacun de ces GHM. Sur la base de cette échelle de coûts et en prenant en compte des objectifs de santé publique et d'orientation des modes de prise en charge, le ministère de la santé élabore une grille tarifaire de groupes homogènes de séjour (GHS) qui sont la contrepartie financière des GHM. Ce processus statistique complexe présente des faiblesses qui fragilisent l'ensemble du modèle. En conséquence, la Mecss recommande de développer plus largement la comptabilité analytique dans les établissements, d' élargir l'échantillon et d'expérimenter, sur certains actes et prestations, le calcul d'un coût de référence cible, et non plus moyen. Elle propose également de donner plus de visibilité aux établissements en décalant au 1 er juillet la date d'entrée en vigueur des tarifs, soit quatre mois après leur publication par le ministère. 3. Revoir le périmètre et le fonctionnement de la T2A en MCO ? La T2A est peu adaptée à certaines activités : celles soumises à des normes réglementaires fixant des seuils d'encadrement des patients ; celles qui sont difficilement « standardisables » (par exemple, la réanimation) ; celles réalisées dans des zones peu denses ou isolées mais indispensables à la couverture des besoins sanitaires. La Mecss propose de réunir des conférences de consensus pluridisciplinaires pour définir, sur des critères médicaux, les activités pouvant relever d'un financement au séjour . Celles qui n'en relèvent pas pourraient être financées soit en sortant de la logique des tarifs pour aller vers un système plus forfaitaire, soit en prévoyant une dotation minimale de fonctionnement constitutive d'une fraction des coûts fixes. ? La T2A valorise mieux les actes techniques et est davantage adaptée à la chirurgie et à l'obstétrique qu'à la médecine. La Mecss juge nécessaire d'adopter une nouvelle classification commune des actes médicaux (CCAM) permettant de financer plus justement le temps médical passé . ? Soumis historiquement à des modes de financement différents, les secteurs public et privé à but non lucratif, d'un côté, et privé à but lucratif, de l'autre, se sont vu appliquer des grilles tarifaires distinctes au moment du passage à la T2A. Ces grilles ne recouvrent pas les mêmes charges : par exemple, les honoraires des médecins, facturés à part au patient dans les cliniques, ne sont pas intégrés dans les tarifs. De ce fait, comparer les tarifs nécessite de complexes retraitements et agrégats statistiques qui rendent le processus artificiel. En outre, une telle comparaison ne pourrait à bon droit être réalisée que « toutes choses égales par ailleurs » : or, il semble impossible de modéliser certaines contraintes, comme la part des activités programmées et celle des actes en série pratiqués sur un plateau technique. Constatant que les clivages sont devenus, sans raison, quasiment idéologiques, la Mecss recommande de suspendre la convergence tarifaire . ? Les investissements immobiliers des hôpitaux. La Mecss estime illégitime que les tarifs les financent, comme aujourd'hui, et juge nécessaire de s'orienter vers un financement qui ne soit pas directement lié à l'activité , en privilégiant une logique de contrat de projet pluriannuel et en faisant appel à des ressources du type « Grand emprunt ». ? Les Migac , qui étaient réparties en 93 missions en 2010, constituent un ensemble hétéroclite dont les contours ont fluctué au cours des premières années de la T2A. Si les dix missions les plus coûteuses en représentent 73 %, huit d'entre elles ont un montant inférieur au million d'euros. Malgré les efforts réalisés pour améliorer les modes d'allocation et éviter la reconduction de budgets historiques, le manque de cohérence de l'enveloppe et le sous-financement de certaines missions demeurent patents. La Mecss recommande de mettre à plat l'ensemble des Migac par un travail contradictoire entre les différents acteurs et dans l'objectif de simplifier et clarifier la dotation. Considérant que les activités de recherche et d'enseignement relèvent de la compétence de l'Etat et que leur augmentation a pesé sur l'Ondam en tant qu'enveloppe fermée, la Mecss souhaite que ces crédits soient repris dans le budget de l'Etat, sans diminution de l'Ondam. ? En fonction des prévisions d'activité pour l'année à venir, le ministère de la santé ajuste chaque année les tarifs pour respecter l'Ondam ; ils ont en pratique baissé continûment car les prévisions d'augmentation des volumes étaient supérieures à l'Ondam. Ce mode de régulation macro-économique des dépenses aboutit à une couverture de plus en plus difficile des coûts par les tarifs. Un établissement dont l'activité croît, mais moins vite que la prévision nationale, voit ses recettes stagner ou diminuer, ce qui est très démotivant pour les équipes. Depuis 2009, la régulation des dépenses passe également par la mise en réserve annuelle d'une part des Migac, en particulier les aides à la contractualisation. Mal compris par la communauté hospitalière, ce gel est peu efficace économiquement et pèse, de manière inopportune, sur les établissements du secteur public qui ont besoin de ce type de crédits. La Mecss demande une réforme globale de la régulation des dépenses pour la rapprocher de l'évolution propre à chaque établissement et éviter la mise en réserve infra-annuelle de crédits budgétaires. Des tarifs fixés de manière pluriannuelle , afin d'améliorer la visibilité des établissements sur leurs ressources, pourraient s'appliquer jusqu'à un certain volume d'activité, des tarifs dégressifs étant employés au-delà . ? La T2A peut faire obstacle aux coopérations car les établissements n'ont pas intérêt à partager l'activité. La Mecss estime nécessaire de contrecarrer ce phénomène, en donnant aux ARS les moyens d'attribuer des financements temporaires pour accompagner les coopérations hospitalières . ? En l'absence de pilotage national, les systèmes d'information , qui sont essentiels à la fois pour le codage des séjours et pour répondre à des enjeux sanitaires plus larges, sont aujourd'hui très hétérogènes. A cela s'ajoute l'absence de cadre juridique et organisationnel des départements d'information médicale (DIM), qui occupent pourtant une position charnière dans l'organisation des hôpitaux. La Mecss recommande de mettre en oeuvre un plan de mise à niveau et de coordination des systèmes d'information hospitaliers et de s'engager dans la professionnalisation de la filière des DIM . ? S'ils sont pleinement acceptés dans leur principe, les contrôles effectués par l'assurance maladie sont aujourd'hui mal vécus par les personnels hospitaliers qui les ressentent comme effectués systématiquement à charge et à la limite de la remise en cause des décisions thérapeutiques. Pour restaurer la confiance, la Mecss préconise de transformer la commission de contrôle placée auprès de l'ARS en une commission de concertation ouverte aux fédérations , de renforcer le pilotage national pour éviter les trop grandes disparités régionales et d' élargir la composition des équipes de contrôle à des praticiens vacataires exerçant en établissement. 4. Garantir la qualité de la prise en charge des patients ? La T2A présente des risques inhérents que le modèle doit prendre en compte, notamment l'inflation et le séquençage des séjours (intérêt à faire revenir le patient pour un second séjour, alors que l'examen ou l'acte aurait pu être pratiqué lors du premier). D'autres facteurs extérieurs vont dans le même sens : selon les informations recueillies par la Mecss, un nombre non marginal d'actes est pratiqué uniquement par mauvaise appréciation du principe de précaution et pour se prémunir d'éventuels contentieux. Selon une enquête récente de la Fédération hospitalière de France réalisée auprès de médecins libéraux et hospitaliers, 28 % des actes médicaux ne seraient pas « pleinement justifiés ». La Mecss demande à la Haute Autorité de santé de mettre en place plus rapidement ses référentiels et guides de bonnes pratiques et propose de créer des observatoires de la qualité et de la pertinence des soins au sein des ARS. En outre, les études de médecine doivent intégrer une dimension médico-économique et de sensibilisation à la pertinence des soins. ? Une démarche de qualité nécessite le recueil d'indicateurs nombreux dans des domaines variés (taux de mortalité, durée des séjours, infections nosocomiales, autres événements indésirables, procédures de gestion des risques et de sécurité...). Elle apparaît donc difficilement modélisable dans le système de financement sous la forme de bonus attribués aux établissements les plus vertueux. Avant d'envisager la mobilisation de l'outil tarifaire, la Mecss recommande de déployer une véritable stratégie de la qualité supervisée par une autorité indépendante et dotée de l'autorité suffisante. Des indicateurs fondés scientifiquement doivent être partagés entre les acteurs et publiés largement ; ils doivent comporter des enquêtes de satisfaction auprès des patients et des personnels soignants. La Mecss propose également de ne pas rembourser certains séjours lorsque surviennent des événements indésirables et de dédier, dans les dotations non tarifaires, une enveloppe propre à la qualité des soins , attribuée sur appel à projets. ? Le développement des pathologies chroniques , qui touchent aujourd'hui quinze millions de Français, rend nécessaire une évolution de la prise en charge des patients, d'autant que nombre d' hospitalisations , en particulier de personnes âgées, sont évitables . Un double objectif doit être poursuivi : améliorer la qualité et maîtriser les dépenses. Une réponse structurelle est impérative, elle réside dans une réorganisation profonde du système sanitaire pour s'engager sur la voie d'un parcours global de santé . Cela suppose de créer les conditions d'une coordination entre les professionnels de santé, qu'ils exercent en libéral ou en établissement. En termes de financement, la T2A, centrée sur la maladie plus que sur le malade, peut être un handicap pour le développement d'une telle logique de parcours. La Mecss préconise d'engager dès à présent la réflexion sur une tarification « au parcours » , en identifiant les pathologies qui pourraient faire l'objet d'une expérimentation. 5. Le risque d'une extension prématurée de la T2A hors de la MCO La T2A est censée être étendue aux établissements de soins de suite et de réadaptation (SSR) le 1 er janvier 2013, aux hôpitaux locaux le 1 er mars 2013 et dans un avenir plus lointain aux soins psychiatriques. La Mecss recommande de suspendre le passage à la T2A des hôpitaux locaux et de lancer une réflexion stratégique sur la place de ces établissements de proximité dans le système de santé. Elle propose de saisir l'occasion de la réforme du financement des SSR pour expérimenter la tarification « au parcours ». Elle estime que toute réforme du financement des soins psychiatriques doit être conditionnée à un processus de rapprochement et d'évaluation des pratiques professionnelles. |
AVANT-PROPOS
Mesdames, Messieurs,
En France, on naît le plus souvent à l'hôpital ; plus tard, on y reçoit des soins et, la plupart du temps, on y passe aussi les derniers instants de sa vie.
Qu'il soit public ou privé, à but lucratif ou non, local, régional ou universitaire, l'établissement de santé - terminologie employée depuis 2009 - reste au coeur du système de prise en charge de la maladie. Dernier recours sanitaire, mais aussi social dans nombre de situations, comme on peut le constater dans les services d'urgences, il constitue une richesse et un atout qu'il est nécessaire de préserver.
Or, l'ensemble de l'offre de soins est confronté à des enjeux structurels forts : le vieillissement de la population, le développement des maladies chroniques, la démographie médicale, le souhait des professionnels de ne pas travailler dans les mêmes conditions que leurs aînés ou encore la nécessité de maîtriser les dépenses dans un contexte financier tendu.
Si la loi « Hôpital, patients, santé et territoire » a profondément réformé les modes de gouvernance de l'hôpital, elle n'en a pas remanié les modalités de financement. Il est vrai qu'elles avaient été transformées par la loi de financement de la sécurité sociale pour 2004 qui a relié les ressources des établissements à leur activité réelle. Le recul est aujourd'hui suffisant pour évaluer de manière pertinente ce système, régulièrement critiqué, et en proposer des améliorations. C'est pourquoi la mission d'évaluation et de contrôle de la sécurité sociale (Mecss) a décidé en décembre 2011 d'engager une réflexion sur ce sujet.
Conduits durant six mois, les travaux de la Mecss ont été nourris et variés. La mission a organisé vingt auditions, parfois sous forme de tables rondes, ce qui lui a permis d'entendre l'ensemble des acteurs concernés (fédérations hospitalières, médecins, directeurs, personnels, personnalités qualifiées, administrations centrales et régionales).
Elle a effectué plusieurs déplacements : à l'agence technique de l'information sur l'hospitalisation (Atih), aux Hospices civils de Lyon, aux CHU de Lille et de Rennes, à l'école des hautes études en santé publique, à l'ARS de Bretagne, dans les centres hospitaliers de Laval, Avignon, Saint-Denis et Château-Thierry, à l'Institut Sainte-Catherine d'Avignon et à l'hôpital privé du Blanc-Mesnil. Parfois, les réunions étaient élargies à d'autres acteurs, comme en Avignon où la délégation a rencontré les représentants des principaux établissements engagés dans un projet de communauté hospitalière de territoire.
La tarification à l'activité (T2A) a suscité des jugements parfois très tranchés. Elle n'est cependant qu'un outil de répartition des ressources attribuées aux établissements par l'assurance maladie. La mission a constaté que la distinction n'était pas toujours suffisamment opérée entre le principe du lien entre activité et ressources, aujourd'hui largement adopté par les pays développés, les modalités spécifiques retenues en France pour sa mise en oeuvre depuis 2004 et le contexte dans lequel celle-ci est intervenue, en particulier le niveau des ressources et les réformes affectant l'organisation et le fonctionnement du secteur hospitalier.
C'est cet outil et la façon dont il a été conçu et utilisé que la Mecss a souhaité évaluer, indépendamment d'autres questions qui conditionnent directement la situation des établissements telles que le montant global des financements ou l'évolution des structures hospitalières sur le territoire.
Le Gouvernement a annoncé des évolutions dans le mode de financement des établissements de santé ; espérons que les travaux de la Mecss permettront d'éclairer la problématique et d'ouvrir des pistes de réforme.
PREMIÈRE PARTIE - UN MODE DE FINANCEMENT COMPLEXE N'AYANT QUE PARTIELLEMENT ATTEINT SES OBJECTIFS
I. LA T2A, RESSOURCE PRINCIPALE MAIS NON EXCLUSIVE DES ÉTABLISSEMENTS DE SANTÉ
A. LES ÉTABLISSEMENTS DE SANTÉ ENTRE DÉFICITS ET ENDETTEMENT
Le secteur hospitalier public continue d'enregistrer un déficit global qui ne se résorbe que lentement, alors que les résultats du secteur privé commercial se dégradent.
Face à la moindre progression des dotations de l'assurance maladie, qui représentent les quatre cinquièmes de leurs ressources, les établissements publics de santé ont dû contenir leurs dépenses, notamment de personnel. Le doublement des investissements entre 2002 et 2008 s'est opéré au prix d'un endettement en forte progression qui se traduit par des charges de remboursement croissantes. Pour atténuer ces contraintes, les établissements ont cherché à majorer leurs ressources propres, mais cette marge de manoeuvre trouve aujourd'hui ses limites. A ces tensions budgétaires s'ajoutent aujourd'hui des difficultés majeures d'accès au crédit, y compris pour la gestion de trésorerie à court terme.
1. La grande diversité du secteur hospitalier français
Les établissements de santé constituent un ensemble d'une grande variété par leur statut, leur taille et la nature de leurs activités.
Si l'on se réfère à la nomenclature retenue par la Drees 1 ( * ) , on comptait début 2010 en France 2 751 structures hospitalières offrant 427 000 lits d'hospitalisation complète et 60 500 places d'hospitalisation de jour . Le nombre de structures est en diminution régulière, principalement du fait de fermetures de cliniques privées, tout comme le nombre de lits (environ 12 % de lits en moins au cours de la dernière décennie).
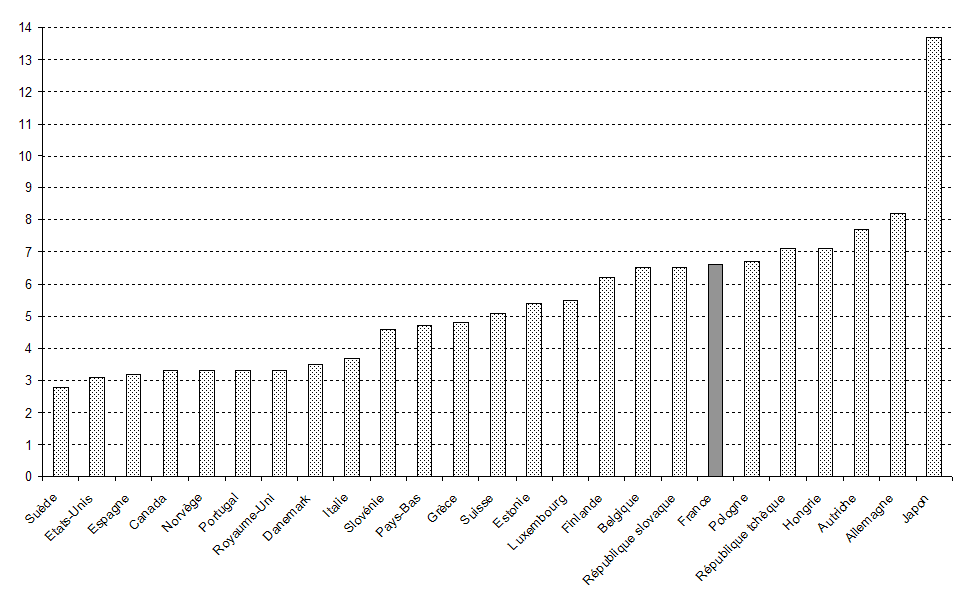
Cette offre hospitalière place plutôt la France dans la moyenne haute des pays de l'Union européenne, avec 685 lits pour 100 000 habitants, deux fois plus que le Royaume-Uni, l'Espagne ou le Portugal 2 ( * ) . Elle est inférieure à celle de l'Allemagne (820 lits pour 100 000 habitants), bien que celle-ci ne compte qu'un peu plus de deux mille structures hospitalières. En revanche, le recours à l'hospitalisation se situe dans la moyenne européenne et la France est l'un des pays où la durée moyenne de séjour est la plus faible (5,7 jours).
Nombre de lits d'hôpital (pour 1 000 habitants)
|
Nombre d'établissements |
Part de la capacité totale en lits et places |
|
|
Secteur public |
966 |
65 % |
|
Secteur privé à but non lucratif |
1 051 |
15 % |
|
Secteur privé à but lucratif |
734 |
20 % |
|
Source : Drees |
||
Le secteur public comprend toute une gamme d'établissements , allant de l'Assistance publique - Hôpitaux de Paris (AP-HP) aux 350 hôpitaux locaux. Ainsi, la masse budgétaire de l'AP-HP (22 000 lits) atteint 7,7 milliards d'euros quand celle du centre hospitalier de Laval, par exemple, tourne autour de 170 millions. L'activité du secteur public se concentre néanmoins sur les 32 CHRU (37 % de l'activité, AP-HP comprise) et 145 centres hospitaliers dont le produit d'exploitation annuel dépasse 70 millions d'euros (plus de 30 % de l'activité). Les deux tiers de l'activité hospitalière sont ainsi réalisés dans environ 18 % des établissements , alors que les 686 hôpitaux locaux et autres centres hospitaliers dont les produits d'exploitation sont inférieurs à 70 millions en réalisent 22 % 3 ( * ) .
Cette gamme est assurément moins étendue dans le secteur privé, dont les activités sont souvent plus ciblées, mais la situation est plus diverse qu'on ne le croit parfois. Ainsi, la Mecss a visité « l'hôpital privé du Blanc-Mesnil », en Seine-Saint-Denis, qui dispose notamment d'un service d'urgences ouvert 24 heures sur 24 et d'un pôle mère - enfant très complet (s'y trouvent par exemple vingt et un berceaux en néonatalogie, dont neuf en soins intensifs). Cette clinique réalise ainsi 12 % des accouchements du département.
Il convient de garder à l'esprit cette disparité extrême , car les évolutions générales dans le financement du secteur hospitalier se traduisent de manière souvent très différenciée sur des établissements de santé aux caractéristiques si variées.
2. Le déficit global du secteur hospitalier public se réduit lentement
C'est à compter de 2006 que les hôpitaux publics sont entrés dans une situation globale de déficit. L'institution des EPRD (états des prévisions de recettes et de dépenses), qui excluent en principe la pratique des reports de charges d'un exercice sur l'autre, a contribué à révéler une dégradation en partie masquée sous le régime comptable antérieur.
De réelles difficultés statistiques et méthodologiques
La Cour des comptes, notamment dans son rapport annuel de 2010 sur les lois de financement de la sécurité sociale, a signalé la persistance de nombreuses imperfections comptables entachant la fiabilité des comptes des hôpitaux et conduisant très certainement à sous-évaluer le niveau des déficits. Les contrôles effectués par les chambres régionales des comptes relèvent ainsi des omissions de reports de charges ou des minorations de charges d'amortissement, si bien qu'après retraitement des comptes, les déficits étaient plus importants qu'annoncés pendant que certains établissements n'étaient plus excédentaires.
Il faut aussi rappeler que les données publiées se réfèrent généralement à des résultats consolidés, agrégeant déficits et excédents de l'ensemble des établissements . Or il n'existe évidemment aucune fongibilité entre les comptes des établissements et c'est la situation des seuls établissements déficitaires qui devrait rendre compte de l'ampleur des déséquilibres budgétaires touchant une partie du secteur hospitalier.
Enfin, le suivi financier est rendu difficile par les différences de périmètres retenus par l'Atih, la Drees ou la DGFiP, en termes de champ des établissements ou des activités concernés.
On peut d'ailleurs s'étonner, pour s'en inquiéter, des défaillances du système de recollement des informations sur les établissements de santé. La remontée et la consolidation des statistiques sur les collectivités locales, nombreuses et de qualité, démontrent que l'autonomie des établissements n'est aucunement un obstacle à ce travail indispensable.
Une lente résorption du déficit global qui reste concentré sur les CHU
Dans sa note de conjoncture sur les finances hospitalières publiée en avril 2012, Dexia Crédit Local indique que les établissements publics de santé ont enregistré un déficit global de 220 millions d'euros en 2010, équivalent à celui de 2009, soit un montant moindre qu'en 2008 (environ 330 millions d'euros) et surtout qu'en 2007, année au cours de laquelle le déficit avait atteint son plus haut niveau historique (485 millions d'euros). 70 % des établissements sont en excédent, pour un montant total de 380 millions d'euros. Le déficit cumulé des 30 % d'établissements déficitaires représente 600 millions d'euros, dont 250 millions d'euros pour les CHRU, AP-HP comprise. En 2010, dix-huit CHRU étaient en déficit, au lieu de vingt-deux en 2009, et treize en excédent.
Ces éléments totalisent l'ensemble des comptes des établissements, c'est-à-dire le compte de résultat principal, retraçant les activités de court et moyen séjour et de psychiatrie, et les comptes de résultat annexes, relatifs aux activités concernant les personnes âgées (Ehpad et USLD), les écoles de formation, les activités relatives au patrimoine privé des hôpitaux. Or ces comptes annexes dégagent régulièrement des excédents significatifs qui compensent les éventuels déficits de l'activité principale.
Si l'on s'en tient au compte de résultat principal , le déficit des établissements publics de santé s'est établi à 488 millions d'euros en 2010 , selon les informations transmises par la DGOS à vos rapporteurs. Ce montant confirme la réduction régulière constatée depuis 2007, année où le déficit s'élevait à 710 millions d'euros.
En mars 2012, le ministre de la santé a annoncé que les données recueillies par l'Atih laissaient entrevoir, pour 2011, une légère réduction (- 0,8 %) du déficit des établissements publics et privés à but non lucratif. La Cour des comptes mentionne quant à elle, dans son rapport sur la situation et les perspectives des finances publiques de juillet 2012, un déficit 2011 quasi identique à celui de 2010.
On constate donc une lente résorption du déficit des établissements publics de santé .
Globalement, celui-ci ne représente en moyenne que 0,8 % des produits d'exploitation, contre 1,3 % en 2007.
Environ 80 % du déficit restent concentrés sur moins de cinquante établissements, pour l'essentiel des CHU. En 2010, le déficit du compte de résultat principal de l'AP-HP s'élevait, à lui seul, à 115 millions d'euros, soit environ 1,7 % des produits d'exploitation.
|
Evolution du compte de résultat principal des établissements publics de santé |
|||||
|
(en millions d'euros) |
|||||
|
2007 |
2008 |
2009 |
2010 |
Evolution annuelle 2007/2010 |
|
|
Produits |
52 847,2 |
55 802,4 |
57 483,7 |
58 645,6 |
3,5 % |
|
Titre 1 : Produits versés par l'assurance maladie |
42 783,2 |
44 553,7 |
46 255,7 |
47 536,8 |
3,6 % |
|
Titre 2 : Autres produits de l'activité hospitalière |
4 031,1 |
4 300,4 |
4 476,7 |
4 740,1 |
5,5 % |
|
Titre 3 Autres produits |
6 481,3 |
7 406,1 |
7 226,4 |
6 811,7 |
1,7 % |
|
Charges |
53 557,8 |
56 374,4 |
57 988,8 |
59 133,7 |
3,4 % |
|
Titre 1 : Charges de personnel |
36 188,8 |
37 496,6 |
38 157,3 |
39 238,0 |
2,7 % |
|
Titre 2 : Charges à caractère médical |
8 370,2 |
9 013,4 |
9 407,0 |
9 177,5 |
3,1 % |
|
Titre 3 : Charges à caractère hôtelier et général |
4 812,0 |
5 078,8 |
5 341,9 |
5 529,2 |
4,7 % |
|
Titre 4 : Charges d'amortissements, de provisions et dépréciations, financières et exceptionnelles |
4 617,9 |
5 222,1 |
5 498,6 |
5 624,8 |
6,8 % |
|
Résultat |
- 710,6 |
- 572,0 |
- 505,2 |
- 488,1 |
- 11,8 % |
|
Source : DGFiP, comptes financiers des
établissements de santé. Ces données financières
portent
|
|||||
A la lecture du tableau ci-dessus, il apparaît que la réduction du déficit tient en partie à l'évolution modérée des charges de personnel, alors que les dépenses de titre 4, qui incorporent notamment les amortissements et les intérêts d'emprunts, ont connu un rythme de progression deux fois plus élevé que celui de l'ensemble des charges entre 2007 et 2010.
3. Les résultats du secteur privé commercial se dégradent
Le secteur privé commercial se caractérise lui aussi par une grande variété. A la différence du secteur public, il s'organise plutôt autour d'établissements spécialisés. La moitié d'entre eux sont des cliniques MCO et des structures d'hospitalisation à domicile, l'autre moitié représente des structures de soins de suite et de réadaptation (SSR) et de psychiatrie.
Selon les informations publiées par la Fédération de l'hospitalisation privée (FHP), 40,3 % des cliniques appartiennent à des groupes nationaux, 14,1 % à des groupes locaux ou régionaux et 45,6 % sont des structures indépendantes.
La FHP 4 ( * ) indique que le secteur connaît une baisse tendancielle de sa rentabilité économique depuis 2005, malgré un sursaut en 2009. Celle-ci s'établissait à 1,9 % en 2010, contre plus de 3 % au cours des années 2005 à 2007. Ce niveau reste toutefois globalement supérieur à celui enregistré durant les années 1990 et le début des années 2000.
Près de 28 % des cliniques ont été déficitaires en 2010, la proportion s'élevant à 35 % pour les cliniques MCO . Le cumul de ces pertes atteignait alors 123 millions d'euros.
Cette tendance est confirmée par une étude de la Drees 5 ( * ) qui souligne néanmoins la grande hétérogénéité du secteur. Si plus du quart des cliniques privées subissent des pertes, une sur dix affiche une rentabilité économique supérieure à 11,5 %. C'est dans le secteur MCO que cette rentabilité est la plus faible (1,6 % en 2010), sauf pour les cliniques de petite taille, alors qu'elle est plus élevée en SSR (3,5 %) et surtout en psychiatrie (5 %).
4. L'impact de l'investissement sur les charges financières et l'endettement du secteur public hospitalier
a) Le dynamisme des charges liées aux remboursements d'emprunts
Les dépenses de personnel représentent les deux tiers des charges d'exploitation des établissements publics de santé inscrites à leur compte de résultat principal. Entre 2007 et 2010, elles ont progressé au rythme annuel de 2,7 %, principalement sous l'effet de la revalorisation des rémunérations, les effectifs progressant légèrement. Les établissements, et notamment les CHU, ont veillé à maîtriser leur masse salariale.
Sur la même période, les charges à caractère médical (achats de produits pharmaceutiques et à usage médical et de fournitures, produits et petit matériel médical et médico-technique) ont augmenté de 3,1 % par an et les charges à caractère hôtelier (achats alimentaires, énergie et électricité, fournitures consommables, assurances...) de 4,7 %.
Ce sont les charges du titre 4 qui connaissent l' augmentation la plus soutenue (+ 6,8 % par an) , sous l'effet de l'accroissement continu des charges financières (+ 8,7 % par an) ainsi que des dotations aux amortissements (+ 8,0 % par an).
Cette évolution est directement liée à la relance des investissements immobiliers dans le cadre des plans Hôpital 2007 et Hôpital 2012. En moins de dix ans, les investissements annuels des établissements publics de santé ont doublé , passant de 3,1 milliards d'euros en 2002 à 6,4 milliards en 2010. Les dépenses de construction ont représenté plus des deux tiers de l'effort d'investissement global.
Dépenses totales d'investissement des établissements publics de santé
(en millions d'euros)
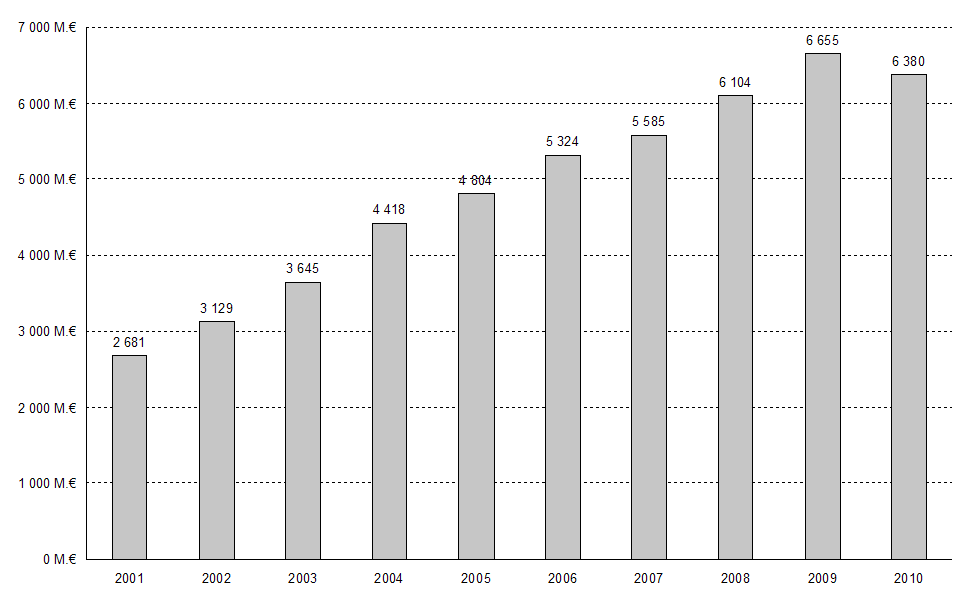
Source : DGOS
Comme l'a souligné à plusieurs reprises la Cour des comptes, la mise en oeuvre du plan Hôpital 2007 s'est d'emblée écartée des paramètres initialement envisagés. Le financement du plan devait essentiellement reposer sur l'assurance maladie, soit directement par des subventions en capital provenant du fonds pour la modernisation des établissements de santé publics et privés (Fmespp), soit indirectement par des aides à l'exploitation destinées à faciliter le remboursement du capital et des intérêts. Avec l'aval du ministère de la santé, le nombre d'opérations lancées et leur montant ont largement dépassé les possibilités permises par le schéma d'origine, les investissements supplémentaires ayant été financés par un recours massif des établissements à l'emprunt .
Le recours à l'emprunt a connu un pic en 2008 , année au cours de laquelle la dette des établissements publics de santé s'est accrue de 3,05 milliards d'euros, soit 50 % des investissements réalisés . En 2010, l'endettement net supplémentaire ne représentait plus que 36 % de l'investissement de l'année, niveau néanmoins très supérieur à celui constaté avant 2003 (10 % au plus).
Outre une augmentation rapide de l'endettement des établissements publics de santé (voir ci-après), cette situation provoque un alourdissement durable des charges financières de remboursement du capital et des intérêts d'emprunts.
Selon l'étude Dexia Crédit Local précitée, les intérêts des emprunts acquittés par les établissements publics ont très fortement augmenté ces dernières années, passant de 400 millions d'euros en 2004 à 730 millions en 2010, avec une progression de 9,8 % sur la seule année 2010 6 ( * ) . Cette hausse résulte davantage de la forte progression de l'encours de la dette que de l'évolution des taux d'intérêt, ceux-ci ayant fluctué certes assez fortement mais tant à la hausse qu'à la baisse.
La part des intérêts des emprunts dans les charges se maintient à un niveau moyen plutôt faible, comparé à celui observé pour les collectivités locales. Toutefois, à l'échelon individuel, les écarts à la moyenne sont importants, près de trente établissements dépassant un taux de 5 % par rapport à l'ensemble de leurs charges.
Evolution de l'encours de dette et des
intérêts des emprunts
(1990-2010)
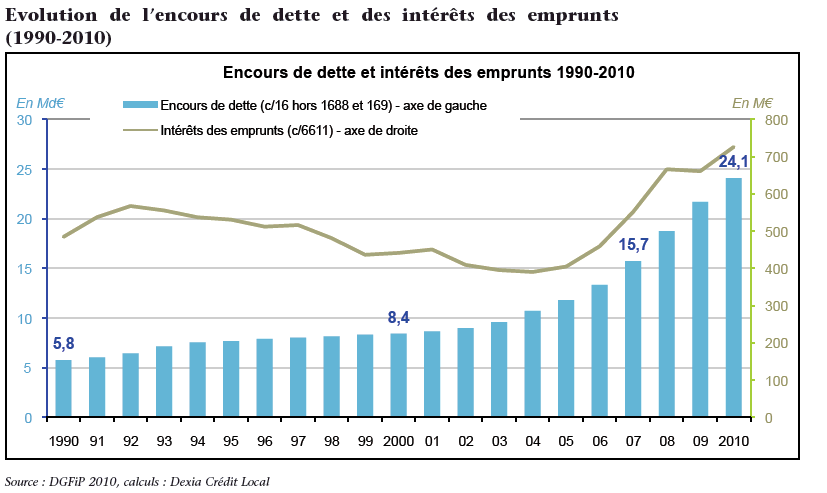
Source : DGFiP 2010, calculs réalisés par Dexia Crédit Local
b) Un doublement en cinq ans de l'endettement des établissements publics de santé
L'augmentation de la dette des établissements publics de santé a connu une brusque accélération à compter de 2005 , avec un doublement de l'encours entre 2005 et 2010 .
Le rythme de progression de l'endettement a été particulièrement spectaculaire en 2007 (+ 17,5 %), en 2008 (+ 19,2 %) et en 2009 (+ 16 %), avant de décélérer en 2010 (+ 10,6 %).
Cette évolution est nettement différenciée selon le type d'établissements.
|
Evolution du montant de la dette par année et par catégorie d'établissement |
||||||
|
(en millions d'euros) |
||||||
|
2005 |
2006 |
2007 |
2008 |
2009 |
2010 |
|
|
CHRU |
3 586 |
4 151 |
5 218 |
6 812 |
8 200 |
9 185 |
|
Centres hospitaliers |
6 960 |
7 641 |
8 743 |
9 852 |
11 261 |
12 338 |
|
Centres hospitaliers spécialisés
|
615 |
672 |
728 |
810 |
882 |
1 012 |
|
Hôpitaux locaux |
800 |
856 |
929 |
1 046 |
1 245 |
1 371 |
|
Autres établissements publics |
147 |
181 |
250 |
395 |
352 |
366 |
|
Total |
12 108 |
13 501 |
15 868 |
18 915 |
21 940 |
24 272 |
|
Source : DGOS |
||||||
L' endettement des CHU s'est accru à un rythme supérieur à celui constaté pour la moyenne des établissements. L'encours a été augmenté de 156 % entre 2005 et 2010, passant de 3,6 à 9,2 milliards d'euros. En 2008, les CHU totalisent à eux seuls près de 38 % de l'endettement du secteur hospitalier public , contre moins de 30 % en 2005.
Avec 2,2 milliards d'euros en 2010, contre 1,2 milliard en 2005, la dette de l'AP-HP représente près du quart de celle de l'ensemble des CHU, sachant que certains CHU s'endettent plus rapidement que la moyenne. Le CHU d'Amiens est l'établissement où la progression de la dette a été la plus forte ces dernières années : elle a ainsi quintuplé entre 2007 et 2010, passant de 57 à 274 millions d'euros. Le CHU de Toulouse s'est lui aussi fortement endetté (40 à 157 millions d'euros entre 2007 et 2010) ainsi que le CHU de Besançon (54 à 192 millions d'euros).
Certains CHU se sont toutefois désendettés. Le CHU de Rouen a ainsi légèrement diminué l'encours de sa dette entre 2007 et 2010 (- 5 %) ainsi que le CHU de Limoges (- 1 %).
La dette des centres hospitaliers est passée de 6,9 à 12,3 milliards d'euros entre 2005 et 2010, soit une augmentation de 77 %.
L'évolution est du même ordre pour les centres hospitaliers spécialisés et les hôpitaux locaux, dont la part dans l'ensemble est cependant assez réduite. Enfin, on peut noter la forte augmentation de la dette des « autres établissements publics », en partie imputable au fait que certains syndicats interhospitaliers portent l'endettement dans le cadre d'opérations en partenariat.
La dépendance financière des établissements , mesurée au poids de l'endettement dans l'ensemble des ressources stables ou capitaux permanents, s'est dégradée depuis 2008 . Conditionnant la capacité des établissements à pouvoir contracter de nouveaux emprunts, elle est évaluée par un ratio à l'intitulé trompeur, le « taux d'indépendance financière », qui s'est plus particulièrement détérioré pour les CHU.
|
Evolution du taux d'indépendance
financière
|
|||
|
2008 |
2009 |
2010 |
|
|
CHRU |
48,4 % |
53,1 % |
55,7 % |
|
CH |
45,5 % |
46,6 % |
47,8 % |
|
CHS |
23,7 % |
23,8 % |
25,5 % |
|
HL |
31,4 % |
32,8 % |
33,6 % |
|
Autres établissements publics |
56,8 % |
62,3 % |
57,9 % |
|
Total |
43,8 % |
46,0 % |
47,6 % |
Interrogée par vos rapporteurs sur le niveau des « emprunts toxiques » , la DGOS a répondu que la majorité des emprunts souscrits par les établissements publics de santé présentent un risque faible. Seuls 5 % des encours totaux, soit un peu plus de 1 milliard d'euros, sont considérés comme présentant un risque très significatif au regard de la cotation élaborée par l'inspecteur général des finances Eric Gissler.
Toutefois, la commission d'enquête de l'Assemblée nationale sur les produits financiers à risque souscrits par les acteurs publics locaux 7 ( * ) porte une appréciation moins rassurante. Elle observe que les établissements de santé totalisent près de 6 milliards d'euros d'emprunts structurés, soit environ un cinquième des encours mais moins d'un dixième des contrats. Elle évalue l'encours à risque à 3,3 milliards d'euros, dont 2,3 milliards d'encours très risqué .
Sur la base de la loi 8 ( * ) de programmation des finances publiques pour les années 2011 à 2014, un décret 9 ( * ) de 2011, modifié en 2012, est venu encadrer le recours à l'emprunt des établissements publics de santé . Celui-ci est désormais soumis à l'autorisation du directeur général de l'ARS lorsque l'établissement répond à certains critères 10 ( * ) . En outre, les établissements publics de santé ne peuvent plus recourir à certains types d'emprunts risqués ou à certains produits dérivés.
5. L'appel aux ressources propres pour desserrer la contrainte financière : une marge de manoeuvre qui se réduit
Les versements de l'assurance maladie représentent la part la plus importante des recettes des établissements de santé (80 % des produits du compte de résultat principal, 73 % des produits tous budgets confondus). Ils conditionnent donc très largement la situation budgétaire des établissements.
Entre 2006 et 2009, l' Ondam hospitalier , qui regroupe en fait deux sous-objectifs de l'Ondam, a crû en moyenne de 3,3 % par an. Depuis 2010, son évolution a été singulièrement freinée par les procédures de régulation reposant sur le gel puis l'annulation des dotations Migac. Si l'Ondam a été respecté en 2010 et en 2011, c'est grâce à des annulations conséquentes (525 millions d'euros en 2010, soit environ 1 % du sous-objectif relatif aux établissements tarifés à l'activité, et 354 millions d'euros en 2011). Ces annulations ont d'ailleurs conduit, pour la première fois, à une sous-réalisation de l'Ondam hospitalier par rapport au montant fixé en loi de financement de la sécurité sociale.
Pour desserrer la contrainte résultant du ralentissement des recettes en provenance de l'assurance maladie, de l'évolution des charges, notamment financières, et de la nécessité de réduire les déficits, les établissements ont cherché à développer leurs ressources propres .
Les marges de manoeuvre demeurent à cet égard limitées. Par exemple, le montant du forfait hospitalier, qui représente la participation financière du patient aux frais d'hébergement entraînés par son hospitalisation, est fixé par arrêté ministériel (depuis le 1 er janvier 2010, 18 euros par jour en hôpital ou en clinique et 13,50 euros par jour dans le service psychiatrique d'un établissement de santé). Quant aux ventes de biens ou services, par exemple la rétrocession de médicaments, elles ne représentent qu'un montant limité.
Les établissements ont en revanche pu jouer sur des prestations annexes à l'activité hospitalière, comme les majorations pour chambres particulières, largement pratiquées dans les cliniques.
L'un des principaux leviers à la disposition des établissements publics réside dans le paiement des tickets modérateurs à la charge des patients et de leurs assurances complémentaires. Dans les établissements publics et privés à but non lucratif, le ticket modérateur a en effet pour base de calcul un tarif journalier de prestation (TJP) déterminé par l'hôpital lui-même, par référence à l'ensemble de ses charges. Le TJP varie selon le service d'hospitalisation, la durée de séjour et le mode de prise en charge.
La Cour des comptes a souligné que ce dispositif était utilisé comme une véritable variable d'ajustement des recettes , avec des taux d'évolution soutenus ces dernières années.
Cette situation conduit à des tarifs très hétérogènes selon les établissements . En 2010, le TJP s'élevait ainsi à environ 701 euros en médecine, au centre hospitalier de Saint-Denis (Delafontaine), 782 euros à l'AP-HP, 920 euros au centre hospitalier d'Aulnay-sous-Bois, 1 128 euros au centre hospitalier de Créteil et 1 320 euros à l'AP-HM.
Dans les cliniques privées, le ticket modérateur est calculé sur la base des tarifs de l'assurance maladie pour la pathologie dont relève le patient hospitalisé (groupe homogène de séjour - GHS). Compte tenu des majorations successives du TJP pratiquées dans nombre d'établissements publics, la transposition pure et simple d'une telle solution au secteur public et privé non lucratif se traduirait pour les établissements publics, par une perte de revenus chiffrée à 981 millions d'euros , soit 2 % des ressources, par la directrice générale de l'offre de soins, lors de son audition par la Mecss le 7 février dernier.
Dispositif transitoire conservé au moment du passage à la T2A, le TJP doit en principe prendre fin au 31 décembre 2012. Plusieurs adaptations sont possibles entre les deux extrêmes que constituent la prorogation du TJP et le passage immédiat aux GHS. La prochaine loi de financement de la sécurité sociale devra nécessairement prendre en compte l'importance de cette ressource pour les établissements et la question des transferts de charges potentiels entre l'assurance maladie et le patient via la couverture complémentaire.
Une difficulté de même nature se présente d'ores et déjà pour la prise en charge, au titre de l' aide médicale d'Etat (AME) , des soins délivrés aux étrangers en situation irrégulière résidant en France de manière ininterrompue depuis plus de trois mois et disposant de ressources inférieures au plafond de la CMU-c. Jusqu'à une date récente, les soins des patients relevant de l'AME, financés par l'Etat, étaient facturés sur la base du TJP.
Un rapport IGF/Igas 11 ( * ) a estimé à environ 150 millions d'euros l'économie, pour le budget de l'Etat, d'une facturation des patients AME sur la base des GHS et non du TJP. Cette économie équivaudrait cependant à une perte de recettes équivalente pour les établissements concernés. Les dépenses d'AME se concentrant sur un petit nombre d'établissements, notamment en région parisienne, à Marseille et en Guyane, l'impact serait très sensible sur leur équilibre budgétaire, déjà précaire pour la plupart d'entre eux 12 ( * ) .
Un dispositif transitoire extrêmement complexe réduisant la part du TJP dans la base de calcul et assorti de mesures correctrices a été adopté dans la loi de finances rectificative de juillet 2011 13 ( * ) , pour une entrée en vigueur au premier semestre 2012.
Les modalités retenues n'évitent pas les pertes de revenus pour les établissements traitant une forte proportion de patients relevant de l'AME , établissements déjà confrontés aux surcoûts liés aux caractéristiques économiques et sociales de leur patientèle.
A titre d'exemple, la réforme de la facturation des patients AME se traduit, pour le centre hospitalier de Saint-Denis, par une perte de recettes de 1,3 million d'euros, soit 0,75 % de son budget de fonctionnement. Une compensation partielle est certes prévue mais de manière uniquement transitoire. Dans cet établissement, le séjour des patients AME était en moyenne rémunéré à 3 980 euros avec l'ancien mode de calcul. La rémunération moyenne est tombée à 3 355 euros depuis le 1 er janvier 2012.
6. Les difficultés d'accès au crédit et de trésorerie des établissements
La crise financière a profondément modifié les conditions d'accès au crédit des établissements de santé, entraînant de sérieuses difficultés pour le financement à moyen et long terme des investissements ainsi que pour la gestion de trésorerie courante.
Dexia, qui représentait autour de 40 % des financements du secteur hospitalier public, est en voie de démantèlement et n'accorde plus de nouveaux prêts. La nouvelle banque de financement local, détenue à 65 % par la banque postale et à 35 % par la Caisse des dépôts et consignations, n'est pas encore constituée.
Nombre de banques ont déjà fortement restreint leurs engagements à moyen et long terme. Au-delà de l'aversion au risque, elles préparent l'entrée en vigueur des nouvelles normes prudentielles (règles dites « Bâle III »), qui nécessitent le renforcement de leurs fonds propres. Ces évolutions pénalisent les établissements publics de santé dans la mesure où ils effectuent peu de dépôts et ne souscrivent pas de produits d'épargne.
Dans ce contexte, les disponibilités en financements se réduisent. Les banques, soucieuses de renforcer leurs marges, proposent des taux plus élevés par rapport au marché, pour des prêts de durée moins longue .
Bien que l'investissement hospitalier public soit en repli depuis le sommet atteint en 2009, les besoins de financement ne peuvent pas être actuellement couverts à des conditions raisonnables.
La mise en place d'une enveloppe de prêts sur fonds d'épargne au profit des collectivités locales et des établissements publics de santé a été annoncée en début d'année. Elle doit s'élever, pour 2012, à 2 milliards d'euros, répartis pour moitié entre la Caisse des dépôts et les établissements de crédits participants. Ce dispositif ne répondra que très partiellement aux besoins des hôpitaux.
Depuis 2009, une vingtaine de CHU se sont regroupés pour procéder à deux reprises à des émissions obligataires (l'une de 250 millions d'euros, l'autre de 167 millions d'euros). Une telle opération doit se renouveler en 2012 pour un montant de 200 millions d'euros. Il est envisagé de systématiser cette formule en constituant entre les établissements concernés un groupement de coopération procédant à des émissions annuelles. Un tel « véhicule obligataire » commun pourrait éventuellement être ultérieurement ouvert à certains établissements non CHU. Toutefois, ce type d'initiative n'est pas transposable à tous les établissements.
Ce contexte défavorable au financement de l'investissement se double de difficultés d'accès aux facilités de trésorerie , alors que le besoin en fonds de roulement des établissements publics de santé s'est accentué du fait, notamment, des mises en réserve et annulations d'une partie des dotations dévolues aux Migac.
L'ensemble des établissements visités par la mission ont souligné cette situation préoccupante qui conduit à allonger les délais de règlement des fournisseurs, ce qui est dommageable pour les acteurs locaux, notamment les petites et moyennes entreprises, et l'ensemble de l'économie.
B. UN FINANCEMENT PAR L'ASSURANCE MALADIE QUI S'EST COMPLEXIFIÉ AVEC LA MISE EN PLACE DE LA T2A
La mise en place de la tarification à l'activité a profondément modifié le mode d'allocation des ressources en provenance de l'assurance maladie, surtout dans le secteur public et privé à but non lucratif où elle s'est substituée à la dotation globale.
Le principe de la tarification à l'activité est relativement simple. Il s'agit d'accorder aux établissements un même paiement forfaitaire pour un type de séjour donné . Selon sa pathologie, chaque patient entre dans l'une des catégories de séjour inventoriée dans une classification d'ensemble. A chaque catégorie de séjours hospitaliers correspond un tarif prédéterminé, fixé plus ou moins en rapport avec un coût de référence de la prise en charge.
Indépendamment de la méthodologie à mettre en oeuvre pour définir les catégories de séjours et fixer les tarifs correspondants, la T2A a cependant rendu beaucoup plus complexe la dévolution des ressources de l'assurance maladie aux établissements de santé. D'une part, certains types d'établissements demeurent financés selon d'autres modalités que la T2A. D'autre part, pour les établissements entrant dans le champ de la T2A, l'application des tarifs ne couvre qu'une partie des versements de l'assurance maladie, celle-ci intervenant à travers de nombreux autres compartiments de financement.
1. La longue gestation de la tarification à l'activité
La mise en place progressive de la T2A à compter de 2004 est le fruit d'un long processus engagé une vingtaine d'années plus tôt.
Sans revenir en détail sur l'évolution historique des modes de financement du secteur hospitalier, il convient de mentionner l'année 1982 qui voit d'une part la présentation, devant le Parlement, de la réforme visant à financer les établissements de santé publics et privés à but non lucratif par une dotation globale, d'autre part, le lancement du programme de médicalisation des systèmes d'information (PMSI).
Les anciennes modalités de financement
La dotation globale , établie sur la base du budget des établissements au cours de l'année précédant la réforme, puis revalorisée chaque année en fonction d'un taux directeur, se substitue à compter de 1984 au financement par prix de journée dans les établissements de santé publics et privés à but non lucratif. Calculé par service, en fonction du budget prévisionnel de l'année à venir, le prix de journée produisait des effets fortement inflationnistes . En sous-évaluant volontairement leur activité prévisionnelle, les établissements pouvaient obtenir un prix de journée plus élevé. En retenant les patients au-delà de la durée de séjour nécessaire, ils pouvaient percevoir une rémunération supérieure au coût réel du séjour. La dotation globale devait, quant à elle, permettre dans un premier temps de maîtriser le rythme d'évolution des dépenses hospitalières. Les cliniques privées restaient, pour leur part, dans un régime de rémunération forfaitaire proche du prix de journée, encadré à partir des années 1990 par des objectifs quantifiés nationaux (OQN).
C'est pourquoi, depuis le passage à la T2A, l'appellation « ex-DG » correspond aux établissements publics et à ceux privés à but non lucratif, alors que « ex-OQN » se rapporte aux cliniques à but lucratif.
Le lancement du PMSI , dès 1982, visait quant à lui la mise en place d'outils de mesure de l'activité hospitalière , dans sa double dimension médicale et économique. Ce programme était directement inspiré de la classification des séjours hospitaliers établie aux Etats-Unis avec les diagnosis related groups - DRG (groupes homogènes de malades - GHM). Le PMSI, couplé à l'introduction de la comptabilité analytique, a été avant tout présenté comme un instrument d'analyse de l'activité. Il laissait également entrevoir la possibilité d'une utilisation à des fins tarifaires, puisque tel était l'objet des DRG aux Etats-Unis, sans que cette perspective ait pour autant été clairement tracée. Dans la mesure où elle fige la répartition des ressources entre hôpitaux sur des bases historiques et où elle avantage ceux qui ne développent pas leur activité, la dotation globale ne peut guère être considérée comme un système pleinement satisfaisant.
Il faudra plus d'une douzaine d'années pour réaliser la généralisation du PMSI. Présente dès l'origine dans l'esprit des promoteurs de la réforme, l'idée de s'y appuyer pour ajuster la dotation globale des établissements par rapport à leur activité n'a commencé à se concrétiser qu'en 1996. Sur la base du PMSI, les établissements se sont vu attribuer des « points ISA » (Indice synthétique d'activité) constituant une forme de valorisation de leur activité, en vue de déterminer sur des bases plus objectives les revalorisations annuelles de la dotation globale.
La mise en place de la tarification à l'activité
Annoncée en novembre 2002 dans le cadre du plan Hôpital 2007, elle marque l'aboutissement d'un processus. Il s'agissait alors de mettre fin au système de la dotation globale et d'établir des tarifs déterminant le montant des versements de l'assurance maladie pour chaque type de séjours.
Limitée aux activités de médecine, chirurgie et obstétrique (MCO), la T2A a été introduite en 2004 dans les établissements publics et les établissements privés à but non lucratif, puis en 2005 dans les établissements privés à but lucratif.
Afin d'atténuer l'impact du passage à la T2A sur les ressources des établissements, à la hausse comme à la baisse, des mécanismes transitoires ont été mis en oeuvre jusqu'en 2011. Pour les cliniques privées, un coefficient de transition appliqué aux tarifs nationaux a été calculé pour chaque établissement. Pour les établissements publics et privés à but non lucratif, la part calculée sur la base des tarifs nationaux devait progressivement se substituer à la dotation globale. La part « tarifs » est ainsi passée de 10 % du financement en 2004 à 25 % en 2005, 35 % en 2006 et 50 % en 2007, le restant étant versé sous la forme d'une dotation annuelle complémentaire (Dac).
La montée en charge de la T2A a été accélérée avec la suppression de la Dac et l'application à 100 % des tarifs nationaux dès 2008 , moyennant un coefficient de transition fixé pour chaque établissement jusqu'en 2011, comme cela était le cas dans le secteur privé. Cette mesure favorisait les établissements à l'activité la plus dynamique, mais elle a pu déstabiliser ceux qui étaient « surdotés » sous l'empire de la dotation globale.
Des coefficients géographiques correcteurs ont été mis en place pour majorer les tarifs et forfaits dans certaines zones et prendre en compte les surcoûts immobiliers, salariaux et fiscaux constatés, ainsi que les charges spécifiques aux départements insulaires et d'outre-mer liées à l'éloignement et à l'isolement. Ce coefficient s'élève à 5 % pour la Corse, 7 % en Ile-de-France, 25 % en Martinique, Guadeloupe et Guyane et 30 % à La Réunion.
Enfin, il faut rappeler qu'en corrélation avec le déploiement de la T2A, les établissements publics et privés à but non lucratif ont réformé en 2006 leurs procédures budgétaires et comptables avec l'instauration de l' état des prévisions de recettes et de dépenses (EPRD). Alors que la dotation globale conduisait à construire le budget en fonction d'une progression des dépenses négociée avec la tutelle, l'EPRD tire les conséquences de la T2A en faisant de la prévision d'activité, et donc de recettes, le déterminant premier de l'évolution des dépenses.
2. Une enveloppe fermée aux multiples compartiments
Bien que devant théoriquement procurer aux établissements des recettes proportionnelles au volume de séjours réalisés, la T2A s'inscrit dans une enveloppe fermée et n'entraîne pas, de ce point de vue, de changement fondamental par rapport à la dotation globale. Elle constitue ainsi une nouvelle modalité d'allocation de ressources.
Les dépenses hospitalières constituent une fraction de l'Ondam répartie en deux sous-objectifs et le Gouvernement dispose de plusieurs moyens de régulation pour en faire respecter le montant, que ce soit au cours de l'exercice, par exemple en gelant ou annulant certaines dotations, ou sur une plus longue période, en ajustant les tarifs en fonction du niveau d'activité des établissements (régulation prix/volume).
Par ailleurs, la T2A ne régit pas l'ensemble des versements de l'assurance maladie aux établissements de santé .
D'une part, elle ne s'applique jusqu'à présent qu'aux activités MCO. En sont donc pour l'instant exclus les soins de suite et de réadaptation (SSR) et la psychiatrie. Il en est de même pour les unités de soins de longue durée pour personnes âgées (USLD) et les ex-hôpitaux locaux.
D'autre part, les tarifs fixés au niveau national pour chaque GHS ne déterminent qu'une partie des ressources des établissements.
De fait, la disparition de la dotation globale s'est traduite par une diversification des lignes de financement qui se décomposent en de multiples compartiments .
L'objectif national des dépenses de médecine, chirurgie et obstétrique ( ODMCO ) constitue un premier ensemble regroupant la rémunération des prestations de soins . Il se compose :
- des produits de la tarification proprement dite, assise sur les GHS ;
- de la rémunération des séjours de durée extrême (haute ou basse) qui peuvent faire l'objet d'une tarification spécifique ;
- de suppléments journaliers pour des activités telles que la réanimation, la néonatologie, les soins intensifs ou la surveillance continue ;
- d'éléments facturés en sus des GHS, comme les médicaments et dispositifs médicaux implantables (DMI) particulièrement coûteux ;
- des produits d'une facturation à l'activité établie sur d'autres bases que les GHS, notamment pour la dialyse, les interruptions volontaires de grossesse, l'hospitalisation à domicile, les consultations et actes externes des praticiens du secteur public ;
- de produits d'une tarification mixte, à l'activité et sous forme d'une dotation destinée à couvrir des charges fixes, pour la médecine d'urgence, les greffes et les prélèvements d'organes.
Un second ensemble est formé de la dotation finançant les Migac (missions d'intérêt général et d'aide à la contractualisation), qui comporte trois sous-ensembles : les missions d'intérêt général (Mig), les missions d'enseignement, recherche, référence et innovation (Merri) et les aides à la contractualisation (AC). Chacun de ces sous-ensembles se décompose lui-même en un grand nombre de dotations de nature très hétérogène, obéissant à des règles de calcul et d'attribution spécifiques.
On le voit, la dotation globale a fait place à une architecture complexe dans laquelle se juxtaposent les tarifs généraux et un très grand nombre de dispositifs ciblés destinés à financer des activités, des prestations ou des charges qui ne sont pas prises en compte par la classification des GHS.
3. L'évolution différenciée des composantes de l'Ondam hospitalier
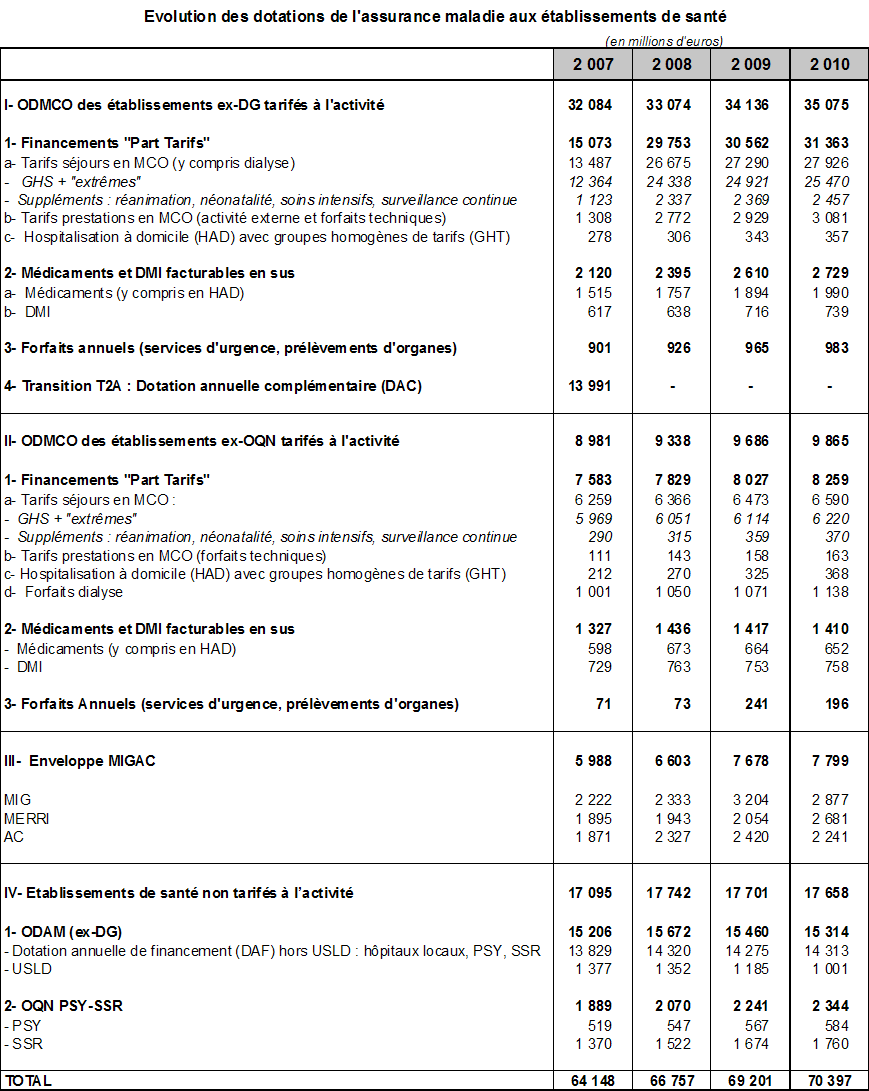
Le tableau ci-après retrace l'évolution des différentes composantes de l'Ondam hospitalier 14 ( * ) de 2007 à 2010.
On constate tout d'abord que les établissements non tarifés à l'activité représentent environ 25 % de l'enveloppe budgétaire . Leur périmètre s'est légèrement réduit avec le passage à la T2A des hôpitaux militaires en 2009 et des établissements guyanais en 2010. En l'état actuel de la législation, l'extension progressive de la T2A est prévue à compter du 1 er janvier 2013 pour les établissements SSR et au 1 er mars 2013 pour les ex-hôpitaux locaux. Les USLD et les établissements psychiatriques ne seraient concernés qu'à échéance plus lointaine.
Evolution des dotations de l'assurance maladie aux établissements de santé
(en millions d'euros)
|
2007 |
2008 |
2009 |
2010 |
Source : DGOS
Dotations de l'assurance maladie aux
établissements de santé :
70,4 milliards d'euros en
2010
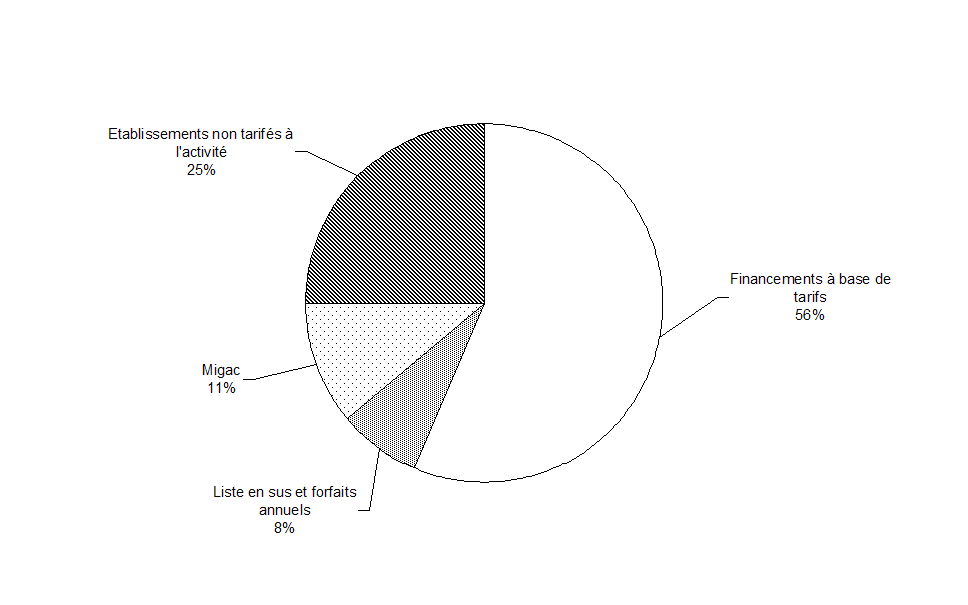
Source : commission des affaires sociales du Sénat, à partir des données de la DGOS
Les ressources des établissements tarifés à l'activité pour le champ MCO , qui représentent 75 % de l'enveloppe globale , se décomposent en deux fractions : les Migac, pour 15 % environ, et l'ODMCO, pour 85 % environ. Au sein de l'ODMCO lui-même, l'essentiel des financements repose sur la facturation des seuls GHS, mais la part des autres types de tarifs, de forfaits ou de mode de remboursement, plus ou moins liés à l'activité, en représente presque le tiers.
Si l'on prend pour base l'année 2008, date à laquelle la T2A a été pleinement mise en oeuvre avec la disparition des dotations annuelles complémentaires, on observe une évolution très variable des différentes composantes du financement .
En deux ans, l'enveloppe Migac a augmenté de 18 % et l'ODMCO de 6 % seulement. Au sein de l'ODMCO, les dépenses de médicaments et dispositifs médicaux implantables facturés en sus ont progressé de 18 %, celles couvrant les forfaits urgences et greffes de 8 %, soit un rythme nettement plus rapide que la facturation des GHS stricto sensu (+ 4,3 %).
Ces données ne reflètent pas nécessairement la dynamique d'évolution propre aux différents types d'activités ou de missions. Chaque « campagne » tarifaire se caractérise en effet par des transferts d'un compartiment à l'autre. A titre d'exemple, la création en 2009 de deux nouvelles missions d'intérêt général pour la permanence des soins hospitalière et la prise en charge des patients en situation de précarité s'est traduite par un transfert de plus de 730 millions d'euros de l'ODMCO à l'enveloppe Migac. De même, des transferts interviennent chaque année entre les compartiments GHS, forfaits techniques et médicaments et DMI facturés en sus.
Pour 2011 et 2012, les montants arrêtés lors du lancement des campagnes tarifaires reflétaient une progression de l'enveloppe Migac supérieure à celle l'ODMCO, même si l'écart s'est notablement réduit par rapport aux années précédentes. C'est en outre sur l'enveloppe Migac que s'appliquent les gels et annulations décidés dans le cadre de la régulation de l'Ondam. Ces deux années ont également vu des transferts vers le compartiment « tarifs » en provenance des compartiments médicaments et DMI facturés en sus ou forfaits haute technicité qui ont de ce fait peu progressé.
La décomposition de l'Ondam hospitalier en
2012
(hors Fmespp)
(* en millions d'euros)
Ondam
hospitalier
74 008 m€*
Champ T2A
55 356 m€
Hors champ T2A
18 652 m€
ODMCO
46 793 m€
Migac
8 563 m€
AC
2 322 m€
Merri
et autres MIG
6 235 m€
Forfaits annuels (services d'urgences, prélèvements d'organes)
1 121 m€
Part tarifs (GHS, suppléments dialyse, HAD, etc.)
41 509 m€
Médicaments et DMI
4 164 m€
Publics et privés à but non lucratif
(Odam)
16 104 m€
Privés à but lucratif
USLD
1 032 m€
DAF
PSY/SSR
15 072 m€
OQN
PSY/SSR
2 548 m€
Source : DGOS
C. LA T2A, MODE DE FINANCEMENT DOMINANT EN EUROPE, MAIS SOUS DES MODALITÉS TRÈS DIVERSES
Mis en pratique aux Etats-Unis depuis 1983, le principe de la tarification à l'activité a été adopté par la plupart des pays européens à partir des années 1990. Les modalités retenues diffèrent néanmoins sensiblement, selon les objectifs poursuivis et l'organisation des systèmes de santé.
1. Un modèle largement répandu dans les pays occidentaux
Les travaux du professeur Robert Fetter sur les Diagnosis related groups (DRG) ont servi de base à l'application de la tarification « à la pathologie » aux Etats-Unis en 1983 pour les patients relevant du programme Medicare , à savoir les personnes âgées et handicapées. Les autres financeurs du système de soins, notamment les assureurs privés, en ont ensuite adopté le principe.
Ce mode de rémunération des établissements de santé a été introduit en Europe à compter des années 1990, notamment en Suède en 1992, avant d'être largement retenu, sous des formes variées, en Europe : Hongrie et Irlande en 1993, Italie en 1995, Catalogne en 1996, Finlande en 1997, Portugal et Autriche en 1998, Danemark et Pologne en 2000, Belgique en 2002, Angleterre en 2003, France en 2004, Allemagne et Pays-Bas en 2005.
Cette quasi-généralisation de la tarification à l'activité répond à des objectifs partagés dans l'ensemble des pays développés : une plus grande transparence du financement des hôpitaux, en le liant aux activités de soins effectivement réalisées et à leur coût estimé ; une plus grande équité , en réduisant les distorsions de dotation entre régions ou entre établissements ; une plus grande efficience , en incitant ces derniers à travailler à la fois sur leurs charges pour se rapprocher de coûts de référence et sur leurs ressources.
Le lien prégnant entre ce mode de financement et les choix stratégiques adoptés par les établissements a d'ailleurs été mis en avant lors des entretiens de la mission à l'école des hautes études en santé publique.
Certains pays poursuivaient également des objectifs spécifiques. Ainsi, en Angleterre, il s'agissait de réduire les listes d'attente, en incitant les établissements à développer leur activité. Dans un contexte de forte augmentation des ressources dévolues au NHS (+ 10 % par an en moyenne entre 2000 et 2007), le surcroît de recettes dont ont bénéficié les hôpitaux ayant augmenté leur activité s'est effectivement accompagnée d'une réduction spectaculaire des délais d'attente. En 2008, ces délais étaient inférieurs à dix-huit semaines pour la quasi-totalité des patients, alors que c'était le cas pour moins de la moitié d'entre eux seulement dix ans auparavant, à un moment où l'attente dépassait six mois dans 30 % des cas.
Si les motivations du passage à la T2A sont relativement proches, les modalités de sa mise en oeuvre varient sensiblement d'un pays à l'autre.
2. De multiples variantes nationales
Dans tous les pays qui la pratiquent, la tarification à l'activité obéit à un principe identique. Il s'agit d'un système de paiement « prospectif » , fondé non pas sur les dépenses réellement engagées mais sur un coût défini a priori selon la nature des séjours des patients.
La T2A comporte cependant plusieurs variables que les pays n'ont pas utilisées de manière identique.
S'agissant du périmètre des domaines couverts par la tarification à l'activité, on constate tout d'abord qu'il se limite souvent aux soins aigus (MCO), bien que des extensions soient réalisées ou envisagées dans certains pays, notamment aux soins de suite ou au moyen séjour, beaucoup plus rarement à la psychiatrie.
Par ailleurs, dans les domaines où elle s'applique, la T2A ne couvre jamais la totalité des ressources des hôpitaux, les activités hospitalières non directement liées aux soins, comme l'enseignement et la recherche, relevant d'enveloppes complémentaires, tout comme certaines missions spécifiques.
Lors de son audition devant la Mecss, Zeynep Or, directrice de recherche à l'Irdes, a fourni une estimation des parts respectives des deux sources de financement. Le rapport entre les tarifs et les mécanismes complémentaires se situerait autour de 80 % / 20 % en France, en Allemagne, aux Pays-Bas, en Irlande et au Portugal. Il serait de l'ordre de 60 % / 40 % en Angleterre et en Pologne. Seule l'Autriche accorderait un rôle quasi exclusif (96 %) aux tarifs.
S'agissant du lien entre activité et financement , il est direct en Allemagne, en Angleterre, en France, aux Pays-Bas ou en Suède. Chaque séjour facturé donne lieu à l'application automatique du tarif. Dans d'autres pays (Autriche, Irlande, Portugal), le lien est indirect : les établissements restent financés par une dotation globale mais les données d'activité sont un élément déterminant pour en fixer le montant.
C'est l'option retenue depuis 2002 par la Belgique. Chaque hôpital se voit adresser un projet de budget établi sur la base des données d'activité, la notification intervenant à l'issue d'une période de discussion au cours de laquelle l'établissement fait valoir son point de vue. Il s'agit ainsi d'un budget global pondéré par la notion d'« activité justifiée ».
Concernant la classification des séjours et les tarifs, la situation est beaucoup plus hétérogène.
Tout d'abord, si la définition d'un tarif national est la règle, il existe des exceptions, comme en Allemagne où les tarifs sont différents selon les Länder dans une limite définie nationalement. Il faut également signaler que certains pays disposent de tarifs nationaux distincts selon le type d'établissements, publics ou privés lucratifs. C'est le cas de la France et des Etats-Unis.
Le nombre de groupes homogènes de malades est par ailleurs extrêmement variable : 355 en Belgique, 698 en Irlande, 983 en Suède, 1 020 en Finlande, 1 182 en Allemagne, 1 389 en Angleterre, le maximum étant atteint par la France, avec 2 318 GHM depuis la déclinaison de la plupart des groupes en quatre niveaux de sévérité. Les Etats-Unis, précurseurs de la T2A, comptent environ 1 100 DRG.
Les méthodes de calcul des tarifs sont diverses.
Aux Etats-Unis, Medicare utilise les informations provenant des 3 500 établissements qu'il finance. La même méthode prévaut en Angleterre , la centralisation du système de soins autour du NHS fournissant au département de la santé une base de données exhaustive qui permet de définir des coûts moyens à partir de l'activité réelle. Toutefois, depuis 2010, pour certains types de séjours (accident vasculaire cérébral, col du fémur, cataracte, cholécystectomie), le NHS a substitué au coût moyen un coût optimal, calculé sur la base des meilleures pratiques médicales ( best practice tariff ).
En Allemagne comme en France, les coûts sont calculés sur un échantillon d'établissements, cet échantillon étant cependant deux fois moins large en France qu'en Allemagne.
Les tarifs n'incluent pas toujours les honoraires des praticiens , par exemple en Angleterre, en Belgique et aux Etats-Unis.
Certaines activités à forts coûts fixes, comme les urgences ou les greffes, ne sont souvent financées qu'en partie par les tarifs appliqués au niveau d'activité. Elles bénéficient aussi de financements forfaitaires. En Angleterre et en Allemagne, le tarif d'un séjour est majoré si l'admission du patient s'effectue après un passage aux urgences.
Enfin, la France se distingue de la plupart des autres pays européens par ses modalités de régulation de la dépense hospitalière . Afin de respecter l'objectif national de dépenses, les tarifs sont ajustés au volume global d'activité, avec un impact uniforme pour l'ensemble des établissements.
En Allemagne et en Angleterre, le volume d'activité est contractualisé localement entre la tutelle et l'établissement. En cas de dépassement, la régulation s'effectue au niveau de chaque établissement. En Allemagne par exemple, des minorations de tarifs sont appliquées au-delà d'un certain volume d'activité.
II. LA CONSTRUCTION TARIFAIRE ET SES IMPERFECTIONS
L'élaboration des tarifs hospitaliers satisfait à deux étapes principales, l'une technique, l'autre politique :
- l'agence technique de l'information sur l'hospitalisation (Atih) réalise l'étude nationale des coûts (ENC) à méthodologie commune, qui permet de classer, sur une échelle, les différents groupes homogènes de malades (GHM) en fonction de leurs coûts respectifs ;
- la direction générale de l'offre de soins (DGOS) applique à l'ENC divers retraitements pour aboutir à la valorisation financière des GHM ; ils tendent notamment à mettre en oeuvre certaines priorités de santé publique comme le développement de la chirurgie ambulatoire.
A. LES FAIBLESSES DE L'ÉTUDE NATIONALE DES COÛTS
1. Des coûts constatés dans quelques établissements et rapportés à des groupes homogènes de malades
L'étude nationale des coûts
Les pays ayant adopté un système de paiement prospectif à l'activité utilisent des méthodes variables : si l'Angleterre, on l'a vu, s'appuie sur les coûts constatés dans l'ensemble des établissements pour définir les tarifs ou, pour certaines pathologies, sur les meilleures pratiques médicales observables, la France a fait le choix d'une tarification fondée sur le recueil des coûts moyens constatés par séjour calculés dans un échantillon d'établissements de santé .
Pour ce faire, une étude nationale des coûts (ENC) est réalisée sur trois champs (MCO, SSR et hospitalisation à domicile) ; depuis 2006, elle est dite commune car elle concerne les trois catégories d'établissements de santé (publics, privés à but non lucratif et privés à but lucratif). L'ENC vise à publier des référentiels nationaux de coûts moyens, par poste de coûts identifiés préalablement ; elle permet donc aux établissements de se comparer à une référence nationale et sert de base aux simulations de changements de classification médicale et aux travaux de la construction tarifaire.
A partir des données ainsi recueillies et issues de la comptabilité analytique des établissements, l'Atih calcule un coût complet par séjour. L'agence procède à de nombreux redressements statistiques aux différentes étapes de la procédure (élimination des valeurs aberrantes, rectification de l'échantillon, contrôles qualité...).
|
Exemple du coût moyen d'un séjour relevant
d'une fracture
|
||
|
(en euros) |
||
|
Coût moyen |
Poids dans le coût du GHM |
|
|
Activités cliniques MCO (avec hébergement, hors réa, SI, SC) |
574,34 |
38,5 % |
|
Activité de réanimation |
2,02 |
0,1 % |
|
Activité de soins intensifs (SI) |
0,68 |
0,0 % |
|
Activité de surveillance continue (SC) |
4,84 |
0,3 % |
|
Activités médico-techniques |
364,52 |
24,4 % |
|
Logistique médicale |
44,04 |
3,0 % |
|
Logistique générale |
335,86 |
22,5 % |
|
Autres charges directes |
166,09 |
11,1 % |
|
Coût moyen du séjour |
1 492,39 |
|
|
Source : Guide méthodologique de comptabilité analytique hospitalière, BOS n° 2011/9 bis |
||
La participation des établissements à l'ENC s'effectue sur une base volontaire et est rémunérée, quoique de manière modeste. Participer à l'étude demande un investissement technique et humain important , notamment dans la qualité de la comptabilité analytique car les exigences de l'Atih sont très détaillées. Selon les données fournies par l'agence, environ soixante-dix établissements de santé publics et privés participent chaque année à l'élaboration de l'ENC en MCO .
|
Nombre d'établissements et de séjours validés dans l'échantillon |
||||||
|
2009 |
2010 |
|||||
|
Nombre d'établis-
|
Nombre
|
Taux
|
Nombre d'établis-
|
Nombre de séjours/
|
Taux
|
|
|
Centres hospitaliers universitaires Centres hospitaliers Centres de lutte contre le cancer Etablissements à but non lucratif |
16 21 5 9 |
1 581 987 710 513 346 214 233 413 |
31,0 % 8,9 % 29,6 % 17,6 % |
15 19 3 10 |
1 911 096 746 359 213 702 246 373 |
37,0 % 9,1 % 17,6 % 19,8 % |
|
Total ex-DG |
51 |
2 872 127 |
18,5 % |
47 |
3 117 530 |
19,7 % |
|
Ex-OQN |
20 |
320 850 |
3,7 % |
22 |
444 633 |
5,0 % |
|
* Le taux de sondage mesure la part que représente l'échantillon ENC par rapport à l'activité nationale. |
||||||
|
Source : Atih, principaux résultats issus des données de coûts ENC 2010 |
||||||
|
Etablissement public à caractère administratif placé sous la tutelle des ministres chargés de la santé et de la sécurité sociale, l'Atih a été créée par le décret n° 2000-1282 du 26 décembre 2000. A l'origine centrée sur des missions techniques de maintenance et de développement du programme de médicalisation des systèmes d'information (PMSI), l'activité de l'agence a évolué avec la mise en place de la T2A et la transformation du PMSI en outil de pilotage financier et organisationnel. Aux termes de l'article R. 6113-33 du code de la santé publique, l'agence exerce quatre missions principales : - piloter, mettre en oeuvre et rendre accessible aux tiers le dispositif de recueil de l'activité médico-économique des établissements de santé et traiter les informations transmises par ces établissements aux ARS, à l'Etat et aux organismes d'assurance maladie ; - assurer la gestion technique du dispositif de financement des établissements de santé ; - effectuer l'analyse financière et médico-économique de l'activité des établissements de santé ; - contribuer aux travaux relatifs aux nomenclatures de santé, menés pour la mise en oeuvre de l'article L. 161-29 du code de la sécurité sociale relatif à la collecte et à l'exploitation des données recueillies par les organismes d'assurance maladie.
En 2012, le budget de l'agence s'établit à
14,7 millions d'euros (hors projet Fides). En dehors de ses recettes
propres, qui représentent 15 % de ses ressources (vente de
logiciels...),
l'assurance maladie assure les deux tiers du
financement
de l'agence et
l'Etat un tiers
.
|
La classification en GHM
Tout séjour hospitalier donne lieu au recueil d'informations administratives et médicales ; elles sont inscrites dans le résumé de sortie standardisé (RSS) , qui synthétise le parcours du patient dans l'établissement. Le RSS est lui-même la résultante des résumés d'unité médicale (RUM) réalisés au niveau de chaque service ; un RSS est composé d'un ou plusieurs RUM.
Une nomenclature, en forme d'arborescence, permet d'identifier, à partir du diagnostic principal posé par l'équipe médicale, une catégorie moyenne, appelée catégorie majeure de diagnostic (CMD) lorsqu'elle correspond à un système fonctionnel (affections du système nerveux, de l'oeil, du tube digestif, de l'appareil génital...).
Le RSS permet in fine d'affecter le séjour à un groupe homogène de malades (GHM) ; dans le système français, chaque séjour ne peut correspondre qu'à un seul GHM.
|
CMD 01 : Affections du système nerveux CMD 02 : Affections de l'oeil CMD 03 : Affections des oreilles, du nez, de la gorge, de la bouche et des dents CMD 04 : Affections de l'appareil respiratoire CMD 05 : Affections de l'appareil circulatoire CMD 06 : Affections du tube digestif CMD 07 : Affections du système hépatobiliaire et du pancréas CMD 08 : Affections et traumatismes de l'appareil musculo-squelettique et du tissu conjonctif CMD 09 : Affections de la peau, des tissus sous-cutanés et des seins CMD 10 : Affections endocriniennes, métaboliques et nutritionnelles CMD 11 : Affections du rein et des voies urinaires CMD 12 : Affections de l'appareil génital masculin CMD 13 : Affections de l'appareil génital féminin CMD 14 : Grossesses pathologiques, accouchements et affections du post-partum CMD 15 : Nouveau-nés, prématurés et affections de la période périnatale CMD 16 : Affections du sang et des organes hématopoïétiques CMD 17 : Affections myéloprolifératives et tumeurs de siège imprécis ou diffus CMD 18 : Maladies infectieuses et parasitaires CMD 19 : Maladies et troubles mentaux CMD 20 : Troubles mentaux organiques liés à l'absorption de drogues ou induits par celles-ci CMD 21 : Traumatismes, allergies et empoisonnements CMD 22 : Brûlures CMD 23 : Facteurs influant sur l'état de santé et autres motifs de recours aux services de santé CM 24 : Séjours de moins de 2 jours (CM supprimée par la version 11 de la classification) CMD 25 : Maladies dues à une infection par le VIH CMD 26 : Traumatismes multiples graves CM 27 : Transplantations d'organes CMD 28 : Séances
CM 90 : Erreurs et autres séjours inclassables
|
Depuis la première version développée de manière expérimentale en 1986, la classification des GHM a constamment évolué.
La version 11 a été mise en place en 2009 et actualisée chaque année depuis lors, parfois sensiblement comme en 2012 avec la révision des GHM liés aux grossesses et aux nouveau-nés. A la demande de nombreux professionnels, elle permet de mieux prendre en compte l'état de santé des patients, élément communément appelé la sévérité , et de mieux décrire l'activité ambulatoire ou de courte durée.
Dorénavant, la quasi-totalité des GHM contient quatre niveaux de sévérité avec des critères multifactoriels pour les définir (durée de séjour, âge du malade...). De ce fait, la France apparaît comme disposant d'un nombre élevé de GHM (2 318 en 2011) mais ils correspondent en réalité à un peu plus de six cents « racines » , qui se déclinent en degrés de sévérité.
|
Des GHM relativement dispersés dans le secteur
public,
Il a parfois été indiqué à la mission que l'activité se concentrait, dans les faits, sur un nombre limité de GHM. Cette assertion ne se confirme pas, même si nombre d'entre eux connaissent peu de séjours chaque année. Dans le secteur ex-DG, les dix premières racines de GHM représentent 20 % du total en valeur économique en 2010 , mais la part de la onzième s'élève seulement à 1,2 %. Les cinquante premières totalisent ainsi 38 %. Il est à noter que, pour ce secteur, les deux premières racines « Accouchement par voie basse sans complication » et « Nouveau-nés de 2 500 grammes et plus », auxquelles on peut ajouter la neuvième « Césariennes » représentent à elles trois 7,8 % de l'activité en valeur, ce qui souligne l'importance de l'obstétrique pour les établissements publics et privés à but non lucratif. Les deux suivants (4,1 %) sont « Insuffisances cardiaques et états de choc circulatoire » et « Soins palliatifs, avec ou sans acte ». Les différentes racines de GHM de séances (chimiothérapie, hémodialyse, irradiation...) représentent une grande part du nombre de séjours, mais aussi une part sensible de la valeur économique de l'activité. L'activité est plus concentrée dans le secteur ex-OQN , puisque les dix premières racines cumulent 32,2 % de l'ensemble en valeur économique en 2010, sachant que la première d'entre elles « Interventions sur le cristallin avec ou sans vitrectomie » représente à elle seule 7 % de l'activité. Les cinquante premières totalisent 57,6 %. Les accouchements par voie basse n'apparaissent qu'à la troisième place, avec 3,9 % de la valeur totale, après le GHM « Endoscopie digestive diagnostique et anesthésie, en ambulatoire » (3,9 %). Pour autant, l'obstétrique est également sensible pour le secteur privé à but lucratif, puisque les trois racines « Accouchement par voie basse sans complication », « Nouveau-nés de 2 500 grammes et plus » et « Césariennes » totalisent aussi 7,8 % de l'activité. Source : informations recueillies auprès de l'Atih. |
La « V11 » a également révisé la liste des complications ou morbidités associées (CMA) qui permet de prendre en compte la gravité des cas. Lors de son déplacement à Laval, la mission a ainsi constaté que le simple codage d'une malnutrition sévère sur un dossier de patient permettait d'augmenter très nettement les charges facturées par l'établissement à l'assurance maladie. De même, selon les informations recueillies au CHRU de Lille, les CMA référencées dans les séjours de l'établissement ont progressé de 22 % entre 2009 et 2011 grâce à la formation des personnels et à « l'optimisation » du codage et malgré la restriction de 10 % de la liste des CMA opérée en 2011.
|
Historique des différentes versions de la classification des GHM |
|||||||||||
|
Avant la T2A |
Après la T2A |
||||||||||
|
V1 |
V2 |
V3 |
V4 |
V5 |
V6 |
V7 |
V9 |
V10 |
V11 |
||
|
Dates |
1986-1990 |
1991-1993 |
1994 |
1995 |
1996-1997 |
1998-1999 |
2000-2001 |
2002-2003 |
2004-2005 |
2006-2008 |
2009 |
|
Objet |
Expérimentation |
Description de l'activité hospitalière |
Allocation budgétaire
|
Tarification à l'activité |
|||||||
|
Nombre
|
450 |
480 |
480 |
572 |
582 |
582 |
598 |
598 |
773 (573*) |
784 (575*) |
2297 (606*) |
|
Périmètre
|
Hôpitaux volontaires, seulement pour les soins aigus |
Hôpitaux publics: médecine, chirurgie et
obstétrique ; soins de suite et de réadaptation ;
unités de soins
|
Etablissements publics et privés : médecine,
chirurgie
|
||||||||
|
* Les chiffres entre parenthèses correspondent aux racines de GHM. |
|||||||||||
|
Source : Zeynep Or (Irdes), Martine M. Bellanger
(EHESP),
|
|||||||||||
2. Les limites du procédé
Une faiblesse de l'échantillon et l'importance des retraitements statistiques
On l'a vu, l'enquête nationale repose sur un nombre très limité d'établissements. Il n'est d'ailleurs pas certain que ceux qui ont la volonté et les capacités d'entrer dans un processus si complexe et si lourd soient représentatifs d'une moyenne nationale. De fait, l'échantillon ne porte que sur 9 % des séjours des centres hospitaliers en MCO et 5 % de ceux des cliniques. Pour ces dernières, il faut remarquer que nombre d'entre elles ont refusé de participer à l'ENC à partir de 2008 en raison de certaines baisses de tarifs, ce qui ne peut que biaiser l'enquête pour sa partie consacrée au secteur ex-OQN.
Par ailleurs, l'Atih est contrainte à de nombreux retraitements statistiques. Elle neutralise par exemple le montant des Migac au moment de la construction de l'ENC, ce que la Cour des comptes a relevé en 2010 : « ce ne sont pas les charges afférentes à ces activités, trop difficiles à estimer, qui sont déduites des coûts complets, mais les financements auxquels elles ouvrent droit » 15 ( * ) .
La question des pathologies peu fréquentes
En outre, quelle est la pertinence d'un calcul des coûts moyens constatés pour les pathologies et activités qui se font en petit nombre chaque année ? On indiquait ainsi à la mission que l'on peut accepter la représentativité d'un échantillon pour les accouchements par voie basse (environ 30 000 données) mais que cela est malaisé pour les cent cinquante cas de leucémie aiguë lymphoblastique de type B.
S'il est nécessaire d'élargir l'échantillon grâce au développement de la comptabilité analytique, la modélisation de telles prises en charge restera en tout état de cause peu fiable.
Mieux décrire les séjours et la sévérité au détriment de la lisibilité du système ?
La classification médico-économique adoptée par la France, changeante et complexe, s'avère peu lisible pour les acteurs hospitaliers et source de difficultés de pilotage au sein des établissements. L' équilibre semble difficile à trouver entre la volonté de décrire au mieux les séjours et la nécessité de mettre à disposition des personnels amenés à coder les actes un outil facilement utilisable .
Cet écueil a été souligné dans un article de l'Institut de recherche et documentation en économie de la santé (Irdes) paru en 2009 : « Chercher à réduire l'hétérogénéité des groupes en affinant de plus en plus les GHM et en multipliant ainsi le nombre de groupes et les tarifs correspondants va aussi à l'encontre du but initial poursuivi : celui de forfaitiser le coût des séjours selon des prises en charge homogènes et standardisées volontairement limitées en nombre. Ce principe initial répondait à l'objectif de changer les comportements de production hospitalière et d'optimiser/améliorer la pratique médicale » 16 ( * ) .
Auditionné par la mission, l'un des deux auteurs de cette étude a en outre souligné que des travaux menés aux Etats-Unis ont montré que, dans ce pays, le passage de 600 à 1 100 GHM n'a en réalité contribué qu'à la marge à réduire leur hétérogénéité. Le nombre de GHM français apparaît au final plutôt élevé par rapport aux autres pays ayant adopté un financement fondé sur l'activité, même s'il est artificiellement gonflé par les quatre niveaux de sévérité : l'Angleterre a un peu moins de 1 400 GHM, l'Allemagne 1 200 et la Suède moins de 1 000.
B. DES COÛTS AUX TARIFS : UN PROCESSUS OPAQUE
Alors que le GHM tend à décrire le séjour d'un patient, le groupe homogène de séjour (GHS) en constitue la contrepartie financière : à un GHM correspond le plus souvent un GHS.
1. Une construction complexe et instable
Par construction, les tarifs hospitaliers ne financent pas tous les coûts puisque les établissements perçoivent également des Migac, des forfaits plus ou moins liés à l'activité, des remboursements de médicaments onéreux ou de dispositifs implantables, des suppléments journaliers (par exemple pour la réanimation, les soins intensifs ou la surveillance continue)... En outre, les honoraires des praticiens du secteur ex-OQN ne sont pas inclus dans les tarifs. C'est pourquoi l'Atih tente de calculer, à partir de l'ENC, une échelle de coûts « au champ tarifaire ».
Depuis l'entrée en vigueur de la T2A en 2004, plusieurs procédures différentes ont été successivement utilisées pour passer des coûts aux tarifs de facturation .
Ainsi, en 2009 et en 2010, les tarifs ont été intégralement revus chaque année à partir de l'échelle nationale des coûts. Trois étapes pouvaient être distinguées :
- les tarifs bruts, directement issus de l'ENC mais étalonnés de façon à prendre en compte la contrainte de l'Ondam ;
- les tarifs repère, après prise en considération des priorités de santé publique ;
- les tarifs de campagne, destinés à limiter les gains ou pertes de recettes trop importants sur certaines activités.
Cette méthode avait pour inconvénient de conduire chaque année à des changements, parfois conséquents, des tarifs. En outre, l'existence de trois échelles successives (bruts ; repère ; de campagne) rendait le processus incompréhensible pour les acteurs .
Depuis la campagne tarifaire 2011, la DGOS pratique une modulation ciblée des tarifs. Ceux-ci ne sont pas recalculés de façon systématique chaque année mais peuvent évoluer en fonction des priorités de santé publique, des révisions intervenues dans la classification des GHM et de la mesure de l'adéquation entre les charges et le financement effectuée par l'Atih à partir de l'ENC. De façon générale, ce mouvement de rapprochement des tarifs à leurs coûts ajustés a concerné, en 2012, quatre cents GHS du secteur public et quatre-vingt-cinq GHS du secteur privé.
Si la nouvelle méthode utilisée devrait présenter l'avantage d'entraîner une moindre variabilité des tarifs , elle a pour inconvénient de distendre un peu plus le lien entre l'ENC et la grille tarifaire. On peut d'ailleurs trouver paradoxal que cette nouvelle méthode soit utilisée au moment où le recul dont dispose maintenant l'Atih en termes de recueil de coûts permet de calculer des moyennes pluriannuelles plus pertinentes et de limiter, toutes choses égales par ailleurs, certains défauts de l'ENC.
En outre, la classification des tarifs ou des suppléments est souvent mal comprise par la communauté médicale , qui a parfois évoqué lors des déplacements de la mission, des « bizarreries » : par exemple, certains types de thromboendartériectomie carotidienne permettent la valorisation en surveillance continue, d'autres non.
2. La difficile question du lien entre les tarifs et les coûts
On l'a vu, le périmètre des coûts hospitaliers et celui des tarifs ne correspondent pas entièrement du fait des autres ressources versées par l'assurance maladie aux établissements (Migac, forfaits, liste en sus...).
Surtout, dans un système de financement à l'activité, la dépense totale dépend, d'une part, du tarif pratiqué, d'autre part, du volume ou du nombre d'actes et prestations facturés. Or l'enveloppe globale est fermée et son évolution contrainte.
Dans la méthodologie retenue, l'évolution des tarifs se déduit de la prévision d'activité pour l'année considérée, une fois pris en compte les facteurs généraux de progression ou de réduction des charges (évaluation de la masse salariale, économies ciblées). Le tarif n'est donc pas établi à partir du coût. L'ENC sert uniquement à déterminer une échelle des coûts entre les différents GHM, échelle qui servira de référence pour la hiérarchie des tarifs.
Alors que les besoins augmentent, notamment en raison du vieillissement de la population et du développement des pathologies chroniques, les volumes croissent rapidement, si bien que les tarifs doivent être au mieux stabilisés, parfois réduits, pour « tenir dans l'enveloppe ».
A défaut de la mise en place de réels outils pour piloter l'activité, la France a choisi une régulation des dépenses par les tarifs plus que par les volumes , et ce à un niveau macro-économique sans prise en compte de l'activité de chacun des établissements pris individuellement.
De telles modalités de fixation des tarifs ne peuvent qu' éloigner les tarifs des coûts réels .
Lors de son audition par la mission, Christophe Jacquinet, président du collège des directeurs généraux d'ARS, a souligné la difficulté croissante des tarifs à couvrir l'augmentation mécanique des charges liée notamment au glissement vieillesse technicité (GVT) ou à la réforme de la masterisation des infirmières.
Parallèlement, toute diminution des contraintes sur les tarifs aurait un impact sur les autres compartiments de financement, au premier chef les Migac destinées à couvrir les missions de service public.
Par ailleurs, les pouvoirs publics peuvent choisir délibérément d'éloigner certains tarifs des coûts pour orienter l'activité, par exemple afin de favoriser le développement de la chirurgie ambulatoire. Une étude de la Drees menée en 2011 souligne cependant que l'utilisation des tarifs à des fins d'incitation est extrêmement complexe et difficile ; elle risque souvent d'apparaître moins lisible aux acteurs que d'autres mesures de type réglementaire ou organisationnel 17 ( * ) .
Lors de son audition, Pierre-Louis Bras, inspecteur général des affaires sociales, a souligné qu'au-delà des objectifs de santé publique, certaines distorsions entre la hiérarchie des coûts et celle des tarifs pouvaient également s'expliquer par la nécessité de maintenir des situations acquises. Il a ainsi pris l'exemple de l'opération de la cataracte qui demeure survalorisée dans le secteur privé parce qu'une diminution des tarifs aurait pour conséquence de mettre en difficulté de nombreuses cliniques 18 ( * ) .
Il a indiqué que, selon une enquête de l'Igas, ces distorsions représentaient un montant de 1 milliard d'euros pour les hôpitaux publics, soit des survalorisations de 7 % et des sous-valorisations de 6 % à 7 %. Dans le secteur privé, les survalorisations seraient en moyenne de 12 % et les sous-valorisations de 10 %.
C. LA CONVERGENCE TARIFAIRE : UN OBJECTIF DISCUTABLE, UNE MISE EN OEUVRE QUI ATTEINT SES LIMITES
Avant la T2A, les secteurs ex-DG et ex-OQN relevaient de logiques de financement différentes, avec une dotation globale pour le premier, des forfaits de prestations encadrés par des objectifs quantifiés nationaux (OQN) pour le second.
De ces divergences a résulté la création de deux grilles tarifaires qui, on le verra, ne recoupent pas le même périmètre.
1. La convergence intrasectorielle : une étape achevée dont les ambiguïtés persistent
Au moment du passage à la T2A, les ressources « historiques » de la dotation globale ou des forfaits de prestation ne pouvaient naturellement correspondre, pour chaque établissement, aux tarifs nouveaux, ne serait-ce que du fait des disparités dans les activités pratiquées.
C'est pourquoi la loi de financement de la sécurité sociale pour 2004 a prévu d'appliquer aux tarifs des coefficients de transition, réduits progressivement pour permettre aux établissements de s'adapter. Ainsi, ceux qui étaient « surdotés » sous l'emprise de la dotation globale n'ont pas subi d'une année sur l'autre une perte de recettes insurmontable. Avant 2008, entrée en vigueur à 100 % de la T2A dans le secteur ex-DG, celui-ci a pu amortir le choc via la dotation annuelle complémentaire (Dac) plutôt que par des coefficients de transition.
Ce processus de convergence intrasectorielle, permettant d'appliquer les mêmes tarifs à tous les établissements d'un même secteur 19 ( * ) , a été achevé en 2011 avec un an d'avance sur ce que prévoyait la loi.
Globalement neutre pour les finances sociales, la convergence intrasectorielle a conduit à des transferts de recettes non négligeables entre établissements.
|
Redistribution de recettes |
||
|
(en millions d'euros) |
||
|
Recettes redistribuées 2011 |
Recettes redistribuées 2005-2011 |
|
|
Secteur ex-DG |
121 |
1 200 |
|
Secteur ex-OQN |
19,5 |
157 |
|
Source : rapport au Parlement sur la convergence tarifaire pour l'année 2011 |
||
En 2011, les hôpitaux du service de santé des armées et les établissements de santé de Guyane, passés à la T2A plus tardivement (respectivement en 2009 et 2010), bénéficiaient encore de coefficients de transition. Etant directement soumis à un financement 100 % T2A, ils se sont vu appliquer dès le départ les coefficients de transition, sans le passage préalable par la dotation annuelle complémentaire.
La Cour des comptes a estimé que cette convergence pouvait, à certains égards, être en « trompe-l'oeil » car les établissements contributeurs nets ont cherché à compenser les pertes de recettes par une augmentation des ressources non tarifaires, par exemple au travers des tarifs journaliers de prestations (TJP), sans que la tutelle n'intervienne.
Les coefficients géographiques utilisés dans six régions (Corse, Guadeloupe, Guyane, Ile-de-France, Martinique, La Réunion) contribuent également à fausser en partie le processus de convergence intrasectorielle. Dès 2006, la Cour des comptes a souligné que leur fixation était particulièrement approximative. Leur mode de calcul n'a pas évolué depuis lors. On peut relever à cet égard qu'aucun des rapports transmis chaque année au Parlement sur la tarification à l'activité ne fournit de données précises sur le montant de ces majorations forfaitaires ou sur la manière dont elles sont déterminées. En 2009, la Cour estimait que les sommes en jeu étaient loin d'être négligeables (640 millions d'euros en 2007), l'AP-HP devant certainement représenter la très grande part de ce montant.
2. La convergence intersectorielle pose des questions de fond
La loi de financement de la sécurité sociale pour 2005 20 ( * ) a mis en place le processus de convergence intersectorielle, qui a pour but d' aligner les tarifs des secteurs public et privé « dans la limite des écarts justifiés par des différences dans la nature des charges couvertes par ces tarifs » 21 ( * ) . Selon le rapport au Parlement sur la convergence tarifaire pour 2011, ces écarts justifiés recouvrent deux notions différentes : les différences de périmètre résultant de la réglementation (par exemple, la rémunération des médecins) ; les différences dues à la nature des missions ou à des obligations diverses. A partir du moment où sont pris en compte ces éléments, « la convergence intersectorielle ne s'apparente donc pas forcément à une unicité d'échelle et de tarifs mais peut être réalisée tout en maintenant la coexistence de deux échelles tarifaires différentes » 22 ( * ) .
Une première étape était initialement prévue en 2008, date à laquelle l'objectif de convergence des tarifs aurait dû être atteint à 50 %. La loi de financement de la sécurité sociale pour 2008 23 ( * ) a supprimé cette échéance tandis que celle pour 2010 24 ( * ) a repoussé le terme du processus à 2018.
La loi de financement de la sécurité sociale pour 2008 a précisé que le processus de convergence intersectorielle devait être orienté vers les tarifs des établissements privés, étonnamment considérés a priori comme les plus efficients sur la totalité du champ d'activité. Or, selon les calculs réalisés par la DGOS en 2010, les tarifs du secteur privé étaient supérieurs à ceux du secteur ex-DG pour 242 GHS ; ils représentaient 16 % du nombre de séjours du secteur ex-OQN et environ 20 % de son volume financier. La loi de financement de la sécurité sociale pour 2011 25 ( * ) a pris acte de cette situation pour prévoir que le « processus de convergence est orienté vers les tarifs les plus bas ».
Des différences quasi insolubles entre les grilles tarifaires
Après l'inscription dans la loi du processus de convergence tarifaire, le ministère de la santé a confié à l'Inspection générale des affaires sociales la rédaction d'un rapport 26 ( * ) sur cette question. Elle y proposait en particulier la réalisation de seize études destinées à mesurer les écarts de coûts justifiés par la nature différente des charges assumées par chacun des secteurs.
A la suite de la publication de ce rapport, la direction de l'hospitalisation et de l'offre de soins (Dhos), prédécesseur de la DGOS, a entrepris des travaux destinés à faire en sorte que la convergence puisse s'exercer à champs de charges couvertes identiques. En effet, comme le montre le tableau suivant, les périmètres de charges couvertes par les tarifs des établissements publics et privés ne sont pas les mêmes.
|
Comparaison des périmètres de charges couvertes par les tarifs |
|||
|
Secteur public |
Secteur privé |
||
|
Hors tarif |
Inclus dans tarif |
Inclus dans tarif |
Hors tarif |
|
Rémunérations personnels médicaux, y compris charges sociales |
Honoraires médecins
|
||
|
Rémunération personnels non médicaux |
Rémunérations personnels non médicaux |
||
|
Liste en sus
|
Fournitures médicales, médicaments/dispositifs médicaux (hors listes) |
Fournitures médicales, médicaments/dispositifs médicaux (hors listes) |
Liste en sus médicaments/dispositifs médicaux implantables |
|
Actes de biologie, d'imagerie, d'explorations fonctionnelles |
Actes de biologie, d'imagerie, d'explorations fonctionnelles |
||
|
Charges logistiques, hôtelières et générales |
Charges logistiques, hôtelières et générales |
||
|
Source : rapport Sénat n° 76 (2009-2010) |
|||
Ce tableau comparatif simplifié montre en lui-même la grande complexité des différences de champ .
Or, au moment où était envisagé le report de la convergence à 2018, la Mecss a organisé une table ronde rassemblant l'ensemble des acteurs. Dans son rapport 27 ( * ) , elle soulignait le paradoxe suivant : si les écarts de champs sont connus depuis l'origine du processus de convergence, aucune solution n'a encore été proposée pour rendre parfaitement comparables les tarifs des établissements.
D'ailleurs, le rapport au Parlement sur la convergence tarifaire pour 2011 souligne que l'intégration des écarts liés à la réglementation dans le calcul des écarts faciaux présenterait des difficultés méthodologiques non négligeables.
Dans ses réponses fournies à la Mecss, la DGOS précise cependant que le périmètre de la convergence s'est élargi au cours des dernières années aux honoraires des médecins du secteur ex-OQN , y compris à leurs dépassements, et que des travaux sont en cours pour poursuivre sur cette voie. Cependant, l'ensemble de ces calculs procède de retraitements statistiques globaux dont la pertinence économique reste à démontrer.
Les différences dans la nature et l'intensité des charges supportées par les établissements de santé continuent également de faire débat
Selon leur statut, les établissements font face à des contraintes diverses qui leur sont imposées. C'est par exemple le cas de la masse salariale qui dépend du statut de la fonction publique pour les établissements publics et des conventions collectives pour les établissements privés. D'ailleurs, la Fehap, fédération représentative du secteur privé à but non lucratif, a vigoureusement demandé un coefficient correcteur pour prendre en compte le niveau supérieur, toutes choses égales par ailleurs, de ses charges de personnel 28 ( * ) .
Les caractéristiques des patients jouent également un rôle particulièrement important. Pour mieux comprendre certaines différences globales qui peuvent exister entre secteurs public et privé, une étude de l'Irdes publiée en 2009 s'est concentrée sur deux facteurs : l'âge des patients et la lourdeur des séjours 29 ( * ) . Il en résulte que 36 % des patients ont plus de quatre-vingts ans dans le secteur public contre 20 % dans le secteur privé. Concernant les séjours, il apparaît notamment que 70 % des chirurgies cardiaques lourdes sont effectuées dans le secteur public, qui ne prend en charge que 51 % de la chirurgie cardiaque courante. L'étude de l'Irdes estime que l'hétérogénéité clinique intra-GHM peut être importante et pénaliser les établissements, pas nécessairement publics, amenés à prendre en charge systématiquement les patients les plus lourds. Si la version 11 de la classification des GHM, par l'introduction de quatre niveaux de sévérité, permet de mieux prendre en compte ce facteur, l'impact de l'hétérogénéité des patients ne peut être totalement réduit.
Les missions assignées aux établissements peuvent également être sources de coûts difficiles à maîtriser. Par exemple, quand bien même les missions d'enseignement et de recherche sont financées par le biais d'enveloppes séparées, elles suscitent des coûts indirects non pris en compte par le système de tarification français.
3. L'essoufflement de la méthode de convergence ciblée
Une démarche qui a évolué d'année en année
Tout en repoussant le terme prévu de la convergence à 2018, le Gouvernement a annoncé qu'il procéderait à des rapprochements ciblés de certains tarifs.
Cette convergence dite ciblée a été mise en oeuvre dans un premier temps, en 2010, pour trente-cinq GHS présentant des niveaux de lourdeur des patients similaires, des pratiques et des prises en charge semblables. La convergence a été totale pour vingt-cinq d'entre eux et les quatorze autres ont été rapprochés à hauteur de 25 % à 50 %. Une économie de 150 millions d'euros était attendue de cette mesure.
La méthode adoptée pour l'année 2011, plus statistique, a conduit à sélectionner 193 GHS en les répartissant selon leur degré d'homogénéité et leurs durées moyennes de séjour (DMS). L'objectif était de ne faire porter la convergence que sur des activités réalisées de façon non marginale dans les deux secteurs et pour lesquelles n'existaient pas déjà des politiques tarifaires spécifiques (par exemple, la chirurgie ambulatoire ou la prise en charge du cancer). En outre, cinq classes de GHM ont été définies en fonction de l'homogénéité de leur DMS et les taux de convergence sont allés de 10 % à 35 %.
La nouvelle méthode utilisée pour l'année 2012 repose sur la réduction des écarts les plus importants entre les tarifs et les coûts ajustés à la masse tarifaire pour 425 GHS dans le secteur public et 39 GHS dans le secteur privé. Elle est effectuée à partir d'une étude réalisée par l'Atih sur l'adéquation entre les charges et leur financement. Les tarifs du secteur public sont donc modulés, non plus au regard de ceux du secteur privé, mais à partir des coûts ajustés à la masse tarifaire du secteur public lui-même. Les activités liées à des politiques de santé publique ou faisant l'objet d'incitations tarifaires, jusqu'à présent exclues de la convergence intersectorielle, sont désormais incluses dans une proportion limitée.
Les limites
Le fait que la convergence tarifaire se soit, dans un premier temps, effectuée uniquement vers les tarifs du secteur privé considéré a priori comme plus efficient a longtemps suscité des critiques. La référence aux tarifs les plus bas, introduite par la loi de financement pour 2011, devait en principe mettre fin à la convergence à sens unique. Pourtant, les 193 GHM concernés en 2011 étaient tous du secteur public.
En outre, d'après la DGOS, la convergence 2012 a certes été effectuée sur le secteur ex-OQN, mais pour celui-ci, « il ne s'agissait pas de réaliser une économie nette et ainsi, la somme dégagée a été redistribuée au bénéfice d'activités de chirurgie dites de haute technicité ayant un écart négatif avec les tarifs issus des coûts (rapprochement à hauteur de 75 %) » . Donc, la convergence appliquée au secteur privé à but lucratif en 2012 est en réalité intrasectorielle, et non intersectorielle.
Par ailleurs, les changements continuels de méthode laissent penser à un essoufflement du processus. Dans sa réponse au questionnaire envoyé par les rapporteurs de la Mecss, la DGOS souligne ainsi que la reconduction en 2012 de la démarche méthodologique appliquée en 2011 aurait eu pour effet de faire à nouveau porter la convergence sur des séjours ayant déjà convergé et étant en situation de sous-financement au regard de l'étude effectuée par l'Atih sur l'adéquation entre le financement et les charges.
Enfin, les études d'objectivation des écarts de coûts demandées par l'Igas dans son rapport de 2006, qui doivent permettre d'orienter le processus de convergence ciblée, sont loin d'avoir toutes donné des résultats concluants. L'étude relative aux écarts de coûts du travail a conduit à la mise en place sous forme d'aide à la contractualisation d'une dotation temporaire aux établissements privés ex-DG, car les coûts du travail y sont plus élevés. Celle menée sur la prise en compte de la précarité a notamment conduit à la création d'une Mig spécifique en 2009.
Quant aux études sur les effets taille et gamme, les activités non programmées et les charges péri-hospitalières , elles sont aujourd'hui en déshérence faute de conclusions significatives des travaux déjà réalisés . Il semble en pratique très difficile de tirer des conséquences en termes de tarification à partir d'études montrant l'impact relativement ambivalent des facteurs observés. Ainsi, la diversification de l'activité d'un établissement de santé peut le fragiliser financièrement lorsque les activités exercées présentent des coûts fixes importants mais également le mettre à l'abri de variations tarifaires trop élevées.
D. LES MIGAC : FINANCEMENT DE CHARGES SPÉCIFIQUES OU VARIABLE D'AJUSTEMENT ?
1. Un ensemble extrêmement composite et en constante mutation
L'existence de dotations destinées au financement des missions d'intérêt général est indissociable du modèle de T2A tel qu'il a été pensé dès l'origine car les activités des établissements de santé ne peuvent toutes être liées à un volume d'actes pratiqués et être quantifiées et modélisées dans un système d'information. Certaines doivent faire l'objet d'un financement ad hoc .
Une première définition des Migac est fixée par le code de la sécurité sociale 30 ( * ) . Celles-ci sont destinées à financer notamment :
- des engagements relatifs aux missions de service public des établissements de santé, à l'exception des formations prises en charge par la région ;
- les engagements relatifs à la mise en oeuvre du schéma régional d'organisation des soins (Sros) ;
- les engagements visant à améliorer la qualité des soins ou à répondre aux priorités locales ou nationales en matière de politique sanitaire, notamment la création de communautés hospitalières de territoire ;
- les engagements relatifs à la mise en oeuvre de la politique nationale en matière d'innovation médicale ou au rôle de recours dévolu à certains établissements ;
- des activités de soins dispensés à certaines populations spécifiques.
Le contenu de la dotation Migac est traditionnellement divisé en trois sous-enveloppes :
- les Merri (missions d'enseignement, de recherche, de référence et d'innovation) ;
- les Mig (missions d'intérêt général autres que les Merri), qui regroupent notamment la permanence des soins en établissement de santé, la participation à certaines missions de santé publique (aide médicale urgente, prévention, éducation pour la santé...) et la prise en charge de populations spécifiques (notamment les détenus et les patients en situation de précarité) ;
- les AC (aides à la contractualisation), destinées en principe « à financer ponctuellement et temporairement les établissements de santé pour la mise en oeuvre des adaptations de l'offre de soins, ainsi que pour l'accompagnement de la montée en charge du modèle de financement de la T2A » 31 ( * ) .
Le montant de l'enveloppe Migac s'établit à 8,56 milliards d'euros en 2012, soit 11,5 % de l'Ondam hospitalier . Après une phase de montée en puissance de la tarification à l'activité, la part des Migac dans l'Ondam hospitalier est stable depuis quatre exercices. Une fois prise en compte la mise en réserve d'une partie des AC, les dotations notifiées aux ARS se sont effectivement élevées à 8,15 milliards d'euros en 2012.
Evolution de la dotation Migac entre 2005 et 2012
|
2005 |
2006 |
2007 |
2008 |
2009* |
2010* |
2011* |
2012* |
|
|
Montant (en millions d'euros) |
4 988 |
5 619 |
6 000 |
6 609 |
7 694 |
8 142 |
8 294 |
8 563 |
|
Part de l'Ondam hospitalier |
8,2 % |
9,0 % |
9,3 % |
9,9 % |
11,2 % |
11,6 % |
11,5 % |
11,5 % |
|
* Montants indiqués avant gel de crédits |
||||||||
|
Source : rapports au Parlement sur les Migac |
||||||||
Si tous les établissements soumis à la T2A sont en théorie éligibles, les hôpitaux publics concentrent en pratique la quasi-intégralité des financements alloués au titre des Migac et les établissements privés n'ont perçu que 1,1 % de l'enveloppe en 2010.
• Une forte
hétérogénéité
En 2010, les Merri représentaient 34 % de la dotation Migac, les autres Mig 37 % et les AC 29 %.
Selon la liste fournie par le dernier rapport au Parlement, la liste des Migac comprend quatre-vingt-treize lignes en 2010 . Pour preuve de la complexité du dispositif, la directrice de la stratégie et des projets du CHRU de Lille a remis à la délégation de la Mecss, lors de son déplacement sur place, le « recensement des Migac du CHRU », qui comporte 462 pages...
Les dix Migac les plus importantes représentaient 73 % du montant total de l'enveloppe déléguée aux ARS mais huit d'entre elles sont inférieures au million d'euros.
|
Composition de la dotation Migac en 2010 |
||
|
Montants délégués
|
Part
|
|
|
Missions d'enseignement, de recherche, de référence et d'innovation (Merri) |
2 680 |
34 % |
|
- Part fixe |
1 060 |
14 % |
|
- Part modulable |
693 |
9 % |
|
- Part variable |
927 |
12 % |
|
Autres missions d'intérêt général (Mig) |
2 877 |
37 % |
|
- Permanence des soins |
756 |
10 % |
|
- Services mobiles d'urgence et de réanimation (SMUR) |
668 |
9 % |
|
- Services d'aide médicale urgente (Samu) |
223 |
3 % |
|
- Prise en charge des patients en situation de précarité |
147 |
2 % |
|
- Unités de consultations et de soins ambulatoires (UCSA) |
164 |
2 % |
|
- Equipes mobiles de soins palliatifs |
112 |
1 % |
|
- Autres |
807 |
10 % |
|
Aides à la contractualisation (AC) |
2 241 |
29 % |
|
- Investissements |
1 173 |
15 % |
|
- Restructurations et soutien aux établissements déficitaires |
417 |
5 % |
|
- Autres |
272 |
3 % |
|
- Amélioration de l'offre de soins existante |
199 |
3 % |
|
- Développement de l'activité |
145 |
2 % |
|
- Maintien d'une activité déficitaire identifiée dans le Sros |
35 |
0 % |
|
Total des missions d'intérêt
général
|
7 798 |
100 % |
|
Source : rapport 2011 au Parlement sur les Migac |
||
Des contours mouvants
Les arrêtés fixant la liste des Migac ont été révisés quasiment tous les ans et leur périmètre a largement évolué depuis leur création.
Si les missions retirées de la liste ont eu un impact budgétaire relativement faible 32 ( * ) , celles qui y ont été intégrées ont eu en revanche un poids financier plus important, en particulier en 2009, la permanence des soins dans les établissements de santé (PDSES) et la prise en charge de la précarité. La rémunération des internes en médecine, pharmacie et odontologie ainsi que la prise en charge odontologique dans les centres de soins et de recherche dentaires ont été ajoutées en 2011.
2. Quelle transparence ?
La modélisation des Mig et leur justification au premier euro
Jusqu'en 2010, les crédits Mig étaient alloués sur la base de dotations historiques modulées le cas échéant par l'application de mesures nouvelles.
A compter de 2011, la justification au premier euro (JPE) doit permettre de retracer et motiver les financements dans leur totalité, afin d'assurer une meilleure concordance entre les moyens alloués et les charges effectivement supportées par les établissements. Potentiellement, les dotations sont donc susceptibles d'être remises en cause chaque année dans leur ensemble. En 2011, la JPE s'est appliquée aux dotations Merri ainsi qu'à trois Mig créées ou nouvellement modélisées 33 ( * ) . Son champ a été étendu en 2012 à treize autre Mig. Au total, les trente-cinq dotations Merri et seize Mig font désormais l'objet d'une justification au premier euro.
Pour éviter la reconduction systématique de budgets historiques , la DGOS a également entrepris un travail de modélisation des Mig. L'objectif est, à partir de l'étude des coûts liés à l'accomplissement de la mission modélisée, de définir des critères objectifs pouvant fonder le calcul des dotations .
Cette opération a notamment été effectuée pour la dotation « précarité ». Toutefois, les limites du procédé apparaissent clairement quand la DGOS explique qu'une « enquête » a permis de fixer le montant de la dotation à exactement 100 millions d'euros en 2009 et que le « modèle » a permis de la porter à 150 millions d'euros en 2010. En outre, les indicateurs CMU, CMU-c et AME ne reflètent qu'imparfaitement la réelle précarité de la patientèle et posent des problèmes de fiabilité des données. Consciente de ces incertitudes, la DGOS a décidé de reconduire en 2011 les dotations de 2010 et d'engager de nouveaux travaux pour réviser les critères et affiner l'allocation des moyens.
Cet exemple démontre la grande complexité de la « modélisation » des dotations et, d'ailleurs, certains éléments ne peuvent peut-être pas, tout simplement, entrer dans un tel schéma.
De façon générale, la DGOS publie à destination des ARS un guide destiné à les aider lorsqu'elles définissent par contrat avec chaque établissement le montant des Mig allouées. Ce document a fait l'objet d'un projet de révision en 2012 afin de renforcer la sécurité juridique des financements au regard du droit interne et communautaire. Il précise les règles devant être appliquées au moment de la définition du montant des dotations, de la contractualisation avec les établissements puis de leur suivi. Concernant la première étape, le principe de JPE est réaffirmé tandis qu'est soulignée l'exigence d'une définition suffisamment précise des dotations pour éviter toute surcompensation des charges supportées par les établissements. C'est notamment ce dernier point qui a suscité de fortes réserves de la part de la FHF dans un courrier adressé le 27 avril 2012 au directeur général de l'offre de soins. Plus globalement, elle exprime dans ce texte ses divergences avec la DGOS quant à la façon dont doivent être interprétées les règles de droit communautaire pour l'attribution des Mig.
Alors que les règles d'allocation des Mig semblent donc susciter le débat, nombreuses sont les personnes interrogées par la mission qui, tout en pointant le sous-financement patent de certaines d'entre elles, ont insisté sur la nécessité de renforcer leur évaluation. Lors de son audition par la mission, Christophe Jacquinet soulignait ainsi que : « Ces missions nécessitent une évaluation précise qui n'a pas été réalisée depuis 2005. Cela suppose la mobilisation d'équipes techniques et de moyens importants. Les ARS, lorsqu'elles évaluent le coût de certaines Mig, constatent que les ressources engagées par les établissements sont très diverses. [....] Nous devons, avec la DGOS, définir des cahiers des charges des missions. La deuxième étape, indispensable, sera l'évaluation économique. De fait, le financement des Mig est notoirement partiel ».
Si la transparence et l'évaluation sont bien nécessaires, il ne serait guère judicieux d'avancer vers encore plus de technocratie, au détriment de la médecine et de la prise en charge des patients.
La réforme du financement des Merri
Le financement des Merri prenait historiquement la forme d'un abattement de 13 % appliqué au calcul du coût du point ISA. La réforme de 2008 a conduit à la création de trois parts de financement :
- un socle fixe, proportionnel à certaines dépenses de personnel médical, aux charges du plateau médico-technique et à certains coûts d'infrastructures ;
- une part modulable, fonction d'indicateurs relatifs à la dynamique et à la valorisation de la recherche, ainsi qu'au nombre d'étudiants ;
- une part variable recouvrant le financement de structures de soins labellisées, celui des activités donnant lieu à des appels à projets et celui des activités de soins réalisées à titre expérimental ou non couvertes par les nomenclatures ou les tarifs.
La part fixe a vocation à disparaître à l'horizon 2016. Son montant doit être diminué chaque année de 20 %. En 2012, l'intégralité des sommes récupérées devait être réallouée à la part modulable.
Si la diminution de la part fixe devrait permettre de réallouer les ressources financières vers les établissements les plus dynamiques en termes de recherche et d'innovation, l' Igas était allée plus loin dans son rapport publié en 2006 sur le financement des Merri puisqu'elle proposait d'adopter un financement quasi exclusivement par projet et de sanctuariser l'enveloppe recherche en l'exonérant des mesures de régulation infra-annuelle et en la faisant voter par le Parlement.
La réforme engagée permet de sortir de la logique antérieure, relativement sclérosante car largement fondée sur la reconduction de dotations historiques ; pour autant, elle doit être précisément évaluée pour ne pas pénaliser trop fortement les CHU qui seraient moins dynamiques en termes de recherche.
La réforme de la délégation des crédits AC
Depuis 2006, les aides à la contractualisation sont classées en six catégories :
- le développement de l'activité, avec des aides ponctuelles destinées à accompagner le démarrage d'activités nouvelles, la montée en charge ou en gamme d'activités existantes ou le développement d'activités connexes ou complémentaires ;
- les aides à l'investissement, avec des mesures nationales résultant notamment des plans Hôpital 2007 et Hôpital 2012 qui peuvent être complétées, dans certaines limites, par des financements régionaux définis par les ARS ;
- le maintien d'une activité déficitaire mais reconnue comme indispensable dans le Sros ;
- les restructurations et le soutien aux établissements déficitaires, notamment l'accompagnement des plans de retour à l'équilibre et des aides ponctuelles à des établissements déficitaires ;
- l'amélioration de l'offre de soins existante, notamment les actions de coopération et le soutien à la démographie des professionnels de santé hospitaliers ;
- les autres financements.
En pratique, 52 % des AC en 2010 ont concerné des investissements et 18,6 % la restructuration et l'accompagnement d'établissements. Ces deux catégories représentent ainsi les deux tiers des financements depuis plusieurs exercices. A l'inverse, le maintien d'une activité déficitaire identifiée dans le Sros ne représente que 2 % de l'enveloppe. En outre, la rubrique « autres », qui constitue la troisième enveloppe de la dotation AC en valeur, recouvre des mesures très hétérogènes.
Répartition des crédits AC : 2,2 milliards d'euros en 2010
Source : rapport 2011 au Parlement sur les Migac
La DGOS a publié en août 2011 un guide de délégation des dotations finançant les aides à la contractualisation qui insiste notamment sur le caractère non reconductible des aides, l'analyse préalable des besoins, la définition de critères de sélection des établissements de façon à éviter toute distorsion de concurrence, la définition d'engagements de la part des établissements en contrepartie des aides accordées, l'exigence de correcte appréciation de la compensation de façon à éviter tout risque de surcompensation.
3. Une enveloppe servant également à réguler l'Ondam
A la demande du Premier ministre, un groupe de travail présidé par Raoul Briet a publié, en 2010, un rapport relatif au pilotage des dépenses d'assurance maladie. Parmi ses recommandations de portée diverse, le groupe proposait de mettre en réserve en début d'année une fraction des dotations de nature budgétaire de l'Ondam. Etonnamment, le rapport estimait que ces dépenses ne correspondaient pas à des prestations de santé, ce qui est exact pour certaines mais loin d'être généralisable (permanence des soins, Samu/Smur...). Le groupe a ainsi calqué le modèle de la loi organique relative aux lois de finances.
Le Gouvernement a repris cette proposition et la loi de programmation des finances publiques pour 2011-2014 34 ( * ) prévoit qu' « une partie des dotations relevant de l'objectif national de dépenses d'assurance maladie est mise en réserve au début de chaque exercice . Son montant ne peut être inférieur à 0,3 % de l'objectif national de dépenses d'assurance maladie ».
La régulation s'effectue principalement au niveau régional, les ARS recevant l'instruction de ne pas notifier aux établissements de santé certains crédits.
Selon Thomas Fatome, directeur de la sécurité sociale, « la règle du jeu est claire : il s'agit d'une mise en réserve, non d'une annulation ex ante. L'objectif est que l'Ondam soit respecté. Dès lors que les dépenses hospitalières sont tenues, les enveloppes sont déléguées ; s'il y a dépassement, elles ne le sont pas ».
Des mesures de mise en réserve avaient déjà été appliquées en 2009 et 2010. Ainsi, en 2010, 525 millions d'euros ont été gelés en début d'année, dont près de 70 % d'aides à la contractualisation. Pour l'année 2011, ce sont 400 millions d'euros qui ont été mis en réserve : 300 millions concernent les AC régionales, 50 millions la part nationale des AC et 50 millions les crédits issus de la déchéance du fonds de modernisation des établissements de santé publics et privés 35 ( * ) . 100 millions d'euros ont été dégelés en fin d'année 36 ( * ) . Pour la campagne 2012, 415 millions d'euros ont été mis en réserve soit 0,56 % de l'Ondam.
III. LES EFFETS DES CONDITIONS ACTUELLES DE FINANCEMENT
Au cours de ses auditions et déplacements, la Mecss a recueilli de nombreuses appréciations relatives à l'impact de la mise en oeuvre de la T2A sur la situation, l'organisation et le fonctionnement des établissements de santé.
Avant de les exposer en détail, il convient de rappeler que la T2A reste avant tout un outil de répartition des ressources entre établissements. Sa conception et ses modalités d'application ne sont bien entendu pas neutres et peuvent influer, dans un sens positif ou négatif, sur l'évolution des établissements et de leurs activités.
Il est toutefois extrêmement difficile d'isoler les effets propres de la T2A, dans la mesure où elle interagit avec bien d'autres facteurs et où son introduction récente laisse encore trop peu de recul pour en analyser finement toutes les implications.
Qui plus est, la T2A s'est déployée en France dans un contexte de moindre progression de l'Ondam et alors que les établissements voyaient leurs charges financières s'accentuer du fait de la relance de l'investissement hospitalier. A l'inverse, elle a été mise en oeuvre en Angleterre alors que le NHS bénéficiait d'une progression de ressources sans précédent. Il faut donc veiller à relativiser l'influence du mode de financement lui-même au regard des décisions affectant le financement ou l'organisation du système hospitalier.
A. LES EFFETS SUR LES DÉCISIONS DE SOINS
1. La T2A produit-elle un effet inflationniste sur les actes et les prestations ?
L'effet inflationniste est généralement l'un des principaux risques associés à la tarification à l'activité. Par son principe même, la T2A incite à développer l'activité pour engranger des recettes supplémentaires.
Sur le plan macro-économique , l'intérêt de la question est tout relatif, dans la mesure où le financement des établissements de santé s'inscrit en France dans une enveloppe fermée . Le ministère de la santé fixe les tarifs en fonction d'une évaluation prévisionnelle de l'activité, de manière à ce que l'Ondam ne soit pas dépassé. S'il y a risque de dépassement, il applique le dispositif de régulation infra-annuel en annulant tout ou partie des dotations Migac gelées en début d'année.
Il est clair que les établissements se fixent des objectifs d'augmentation de leur activité puisqu'elle conditionne leurs financements. En outre, en raison du mécanisme de régulation prix/volume, les tarifs ont, dans la période récente, été réduits ou stabilisés, si bien qu'une activité stable peut se traduire par une réduction des ressources.
On constate aussi un effet « codage » , lié à une description plus complète des activités après quelques années de mise en place de la T2A. Pour autant, cet effet, qui a certainement pesé sur l'enveloppe tarifaire par une augmentation « artificielle » du volume, devrait atteindre un palier. Dans les prochaines années, la pression ainsi exercée devrait s'estomper et redonner un peu de marge de manoeuvre sur la grille des GHS.
En tout état de cause, les moyens mis en oeuvre pour assurer le respect de l'Ondam, à savoir le niveau des tarifs et les éventuelles annulations de dotations, ont un effet bien plus important que le mode d'allocation des ressources. L'Ondam a d'ailleurs été respecté durant deux années consécutives avec la T2A alors qu'il ne l'avait jamais été à l'époque de la dotation globale, bien que celle-ci soit théoriquement plus à même d'éviter tout dérapage financier.
C'est à l'échelle des établissements que cet effet inflationniste potentiel doit être analysé. Ceux-ci sont-ils tentés de s'engager dans une « course à l'activité », y compris en réalisant des prises en charge ou des actes inutiles ?
On peut estimer qu' une part significative de l'augmentation de l'activité tient à des facteurs indépendants du mode de tarification .
Elle correspond notamment à la satisfaction des besoins de santé, au vieillissement de la population ou au développement de certaines pathologies. Les séances de radiothérapie et de chimiothérapie comptent par exemple parmi les activités les plus dynamiques, sans que l'on puisse l'imputer à la T2A.
Lors des visites d'établissements, plusieurs praticiens ont également souligné l'importance des préoccupations de couverture médico-légale , qui pousseraient à réaliser davantage d'actes et d'examens au nom du principe de précaution et dans la perspective d'éventuels contentieux. Les évolutions de la jurisprudence donnent en effet quelque fondement à ce type de comportement.
Multiplier des actes dans le seul but d'obtenir des recettes supposerait une stratégie délibérée des praticiens qui s'affranchiraient des considérations strictement médicales alors même que, dans les secteurs public et privé à but non lucratif, leur rémunération est largement indépendante du volume d'activité réalisé.
Toutefois, plusieurs interlocuteurs de la Mecss ont estimé que cette tentation existait, qu'il s'agisse de séquencer les séjours ou de procéder à certains actes « marqueurs » de nature à majorer très sensiblement le produit de la tarification.
S'agissant du séquençage des séjours , il serait favorisé par le fait que lorsqu'un patient nécessite un nombre d'actes plus élevé que celui sur lequel est fondé le coût moyen du séjour, et donc le tarif, il est beaucoup plus intéressant financièrement pour l'établissement de procéder à deux séjours espacés de quelques jours et de percevoir ainsi une rémunération au titre de deux GHS.
Il faut toutefois préciser que la tarification prévoit un financement minoré de moitié du second séjour en cas de réhospitalisation après un délai de moins de trois jours dans le même établissement, ou après transfert dans un autre établissement.
L'Atih suit l'évolution du nombre de séjours par patient et cet indicateur reste très stable dans le temps, ce qui tendrait à minimiser l'importance des pratiques de découpage des séjours.
Ce suivi global ne suffit cependant pas à écarter totalement leur existence au sein de certains établissements. Une étude sur ce sujet est programmée par la DGOS en 2012. Par ailleurs, les informations transmises par les établissements permettent désormais de suivre la totalité des parcours hospitaliers d'un patient donné, quel que soit l'établissement de court ou de moyen séjour, sans toutefois dévoiler son identité. Il est ainsi possible d'identifier les établissements qui auraient un taux de patients ré-hospitalisés supérieur à la moyenne de la discipline, de procéder à des contrôles des dossiers médicaux et, le cas échéant, de faire prononcer des sanctions par le directeur général de l'ARS.
D'une manière plus générale, lors de son audition le 7 février dernier, la directrice générale de l'offre de soins a estimé que la T2A tendait à « développer l'activité au-delà du médicalement nécessaire sur un territoire donné » et elle détaillait les mesures mises en place ou envisagées pour contenir toute dérive, dans l'intérêt des finances publiques mais aussi des patients, en droit d'attendre un juste soin et d'être prémunis contre des interventions intempestives.
Des écarts très importants de niveau de prise en charge que rien ne permet d'expliquer étant observés sur certaines activités d'un territoire à l'autre , la Haute Autorité de santé (HAS) a été chargée d'élaborer des référentiels sur celles qui font l'objet des évolutions les plus anormales et des variations régionales les plus surprenantes. Une vingtaine d'actes et de séjours hospitaliers doivent ainsi faire l'objet de recommandations de bonne pratique sur les années 2012-2013. La HAS mène actuellement plusieurs études sur la pertinence des actes . Le premier référentiel porte sur la césarienne programmée et a été publié. Suivront des travaux sur l'appendicectomie, l'amygdalectomie, l'opération de la cataracte et la chirurgie orthopédique. Ces thématiques ont été retenues en fonction des fortes variations régionales des taux de recours, de leur poids financier et de la capacité à établir les référentiels et à cibler les pratiques non pertinentes.
Comme l'a reconnu devant la Mecss son président, lors de son audition le 11 avril dernier, l'élaboration de ces référentiels de bonne pratique présente une certaine urgence et conduira la HAS à accélérer les études en modifiant ses méthodes traditionnelles, qui se caractérisaient par une grande rigueur scientifique mais aussi une relative lenteur.
Le suivi de l'activité hospitalière et de son évolution entre également dans les attributions des agences régionales de santé . Un certain nombre d'entre elles ont engagé des actions visant à analyser les atypies constatées à l'échelle régionale, à partir de l'analyse des taux de recours 37 ( * ) . Cette démarche n'est cependant pas généralisée à ce jour et nécessite des interprétations méthodologiques fines, par exemple pour pondérer les résultats sur des critères populationnels.
2. La T2A peut-elle entraîner une détérioration de la qualité des soins ?
La tarification à l'activité est d'abord un mode de répartition des ressources entre établissements de santé et en tant que tel n'a pas vocation à améliorer ou à garantir la qualité des soins.
Ses effets potentiels en matière de qualité paraissent ambivalents
A la différence de la dotation globale, la T2A encourage le développement de l'activité, et donc des réponses plus rapides et plus complètes aux besoins de santé de la population. La qualité des prises en charge peut aussi objectivement contribuer à la réputation d'un établissement dans un bassin de population donné, donc à son attractivité et, grâce à la T2A, à l'augmentation de ses recettes.
A l'inverse, la T2A incite à optimiser l'organisation des soins et, à ce titre, elle présente le risque que la recherche d'un meilleur rapport coûts-tarifs s'effectue au détriment de la qualité des soins. Les établissements pourraient être dissuadés d'effectuer certains actes ou examens ou d'engager certains traitements qui alourdiraient le coût du séjour au-delà du tarif établi. Ils pourraient également réduire excessivement la durée des séjours en faisant sortir prématurément le patient.
On peut cependant rappeler que la dernière version de la tarification (V11) a prévu, pour la plupart des GHM, quatre tarifs différents selon le niveau de sévérité et les complications ou morbidités associées. Cette modification permet en principe de pleinement rémunérer l'établissement pour les prises en charge qui se révéleraient plus lourdes que la moyenne, celle-ci étant à la base du tarif.
Le risque de sélection des malades et de réorientation vers les activités programmables et les plus « rentables » a également été évoqué. La T2A pourrait encourager des stratégies de spécialisation privilégiant les actes répétitifs ou la chirurgie ambulatoire au détriment d'activités plus lourdes et plus complexes ou, au contraire, impliquant peu d'actes techniques et donc peu valorisées. De telles stratégies sont néanmoins difficilement envisageables au niveau des plus grands établissements ou de ceux qui assurent des missions de service public.
Lors de son audition devant la Mecss, le président de la Haute Autorité de santé a indiqué que celle-ci n'avait pas les moyens de savoir si la T2A influait négativement sur la qualité des soins et qu'elle ne disposait pas d'étude à ce sujet.
Les opérations de certification qu'elle conduit ne font pas apparaître de conclusion sur ce point. On constate peu de difficultés de certification pour les établissements de soins de suite et de réadaptation, qui ne sont pas soumis à la T2A. En revanche, la certification révèle des situations très disparates entre les établissements hospitaliers en MCO, y compris pour les CHU, alors que tous ces établissements sont également concernés par la T2A. Mais la HAS estime qu'il est pour le moment impossible de relier ces différences à un effet de la T2A, aucun outil ne permettant aujourd'hui d'apprécier si la T2A conduit à des réductions injustifiées de séjours ou à une diminution de la qualité de prise en charge.
Aucune étude ne semble avoir été menée en France sur le lien entre qualité et T2A
Les analyses disponibles dans la littérature internationale 38 ( * ) n'apportent pas de réponse évidente.
C'est aux Etats-Unis que l'on dispose du plus grand recul puisque la tarification à l'activité y a été introduite en 1983. Toutes les études montrent une diminution très sensible des durées de séjour, mais la plupart ne décèlent pas d'effet apparent sur la qualité des prises en charge telles que l'on peut les mesurer par les taux de mortalité à trente jours ou à six mois, ou encore par les taux de réadmission. Une dégradation de ces indicateurs a néanmoins été mise en évidence par une étude portant sur des établissements qui pratiquaient des tarifs très supérieurs dans le système antérieur de paiement à l'acte, et qui ont donc dû réduire significativement leurs coûts. Certaines études estiment également qu'un report important et parfois excessif de l'activité s'est opéré vers les soins de suite et de réadaptation et vers l'hospitalisation à domicile.
En Europe, où la T2A est apparue plus récemment, les études sont moins nombreuses et ne font état d'aucun impact négatif sur la qualité des soins. Celles menées sur la Suède et la Norvège considèrent que les modifications entraînées par la T2A sur les pratiques de soins n'ont pas eu d'effet sur l'état des patients à leur sortie d'hôpital. En Angleterre, une commission d'audit est arrivée aux mêmes conclusions en 2008, la réduction notable des durées moyennes de séjour n'ayant pas d'impact sur la mortalité à l'hôpital, la mortalité à trente jours ou les réadmissions.
L'absence de conclusions claires des études internationales et des informations disponibles au niveau français ne permet en rien d'écarter les risques de réduction abusive de certaines durées de séjour ou de sélection des patients.
Plusieurs interlocuteurs de la Mecss ont souligné la faiblesse des indicateurs de qualité et de sécurité dans le secteur hospitalier français , si bien qu'il est difficile de détecter de tels effets pervers.
La France paraît accuser dans ce domaine un retard significatif par rapport à l'Allemagne ou l'Angleterre qui utilisent de manière courante des indicateurs de qualité, élaborés en partie grâce à l'ensemble des données nécessaires à la tarification à l'activité 39 ( * ) . Ces indicateurs font apparaître les établissements ou les activités présentant des taux ajustés sur le risque très négatifs par rapport à la moyenne, en vue de procéder aux analyses et aux mesures correctrices qui s'imposent.
Certes, un recueil d'informations est désormais opéré sur les infections nosocomiales. Par ailleurs, dans le cadre de la procédure de certification des établissements, ceux ayant une activité MCO sont tenus de transmettre chaque année à la HAS un ensemble de données lui permettant de calculer les indicateurs et de suivre leur évolution dans le temps. Certains indicateurs obligatoires sont soumis à diffusion publique 40 ( * ) .
Mais comme l'a souligné devant la Mecss Pierre-Louis Bras, inspecteur général des affaires sociales, nous sommes loin de la généralisation d'indicateurs globaux de résultats établis sur un grand nombre de prises en charge, tels que les taux de mortalité ou les taux de réadmission. Ceux-ci donneraient une vue plus globale des performances des établissements en matière de qualité et pourraient servir d'alerte pour les équipes hospitalières et les autorités de santé.
B. LES EFFETS SUR LE PILOTAGE DES ÉTABLISSEMENTS
1. Le renforcement de l'approche « médico-économique »
En liant les ressources à l'activité, grâce au recueil systématique des données médicales, la T2A entendait mettre en place un mode de financement plus transparent, mais aussi plus équitable, par la réduction des rentes de situation et des inégalités historiques des dotations qui pénalisaient les établissements les plus actifs. Le pilotage par les recettes imposait également une forte mobilisation des directions et équipes hospitalières autour d'objectifs d'efficience accrue.
En dépit des difficultés rencontrées et des contraintes nouvelles liées à cette réforme, on peut constater qu'elle a modifié la culture et la gestion hospitalières et qu'elle a conduit les responsables médicaux et soignants à s'impliquer activement dans des problématiques jusqu'alors plutôt confinées aux cadres de direction.
Une étude du ministère de la santé 41 ( * ) observait ainsi une nette tendance au développement, au sein des établissements, des analyses dites « médico-économiques » qui amènent les services ou pôles à renouveler les approches de leur activité. Elles s'appuient sur une batterie d'informations : tableaux de bord, indicateurs, comptes de résultat analytique - Créa dans le jargon -, tableaux coûts case-mix , fiches de préparation de l'EPRD. Ces outils de connaissance de l'activité et d'évaluation de l'organisation ont permis de « développer des logiques de responsabilisation » , soit à travers des contrats annuels de pôle, soit de façon plus informelle lors des discussions relatives au budget et aux investissements ou aux choix de développement d'activités.
Utile, cette approche ne doit cependant pas dévier vers une analyse financière uniquement fondée sur les pôles : comme il a été dit à la mission lors de son déplacement au CHU de Rennes, « les pôles ne sont pas des PME indépendantes » et le financement doit rester solidaire pour l'ensemble de l'établissement.
Différents interlocuteurs de la mission ont également souligné l'impact de la loi HPST sur l'évolution de la gouvernance des hôpitaux, les implications de la T2A ne pouvant en être complètement déconnectées.
De manière plus générale, l'étude précitée souligne que la diffusion et le renforcement de l'approche médico-économique, considérée comme indissociable de la T2A, ont favorisé une meilleure compréhension et la coopération entre responsables médicaux et gestionnaires, les départements d'information médicale jouant sur ce point un utile rôle d'interface.
2. Un révélateur des fortes disparités de situations entre établissements
Le déploiement de la T2A a-t-il amélioré ou détérioré la situation, notamment financière, des établissements de santé ?
Cette question, formulée de manière aussi générale, manque en partie de pertinence pour les raisons précédemment évoquées. La ressource hospitalière globale résulte de l'Ondam, la T2A ne fait qu'en déterminer la répartition en s'appuyant sur des données d'activité. Par ailleurs, la T2A s'applique à plus de mille deux cents établissements, très différents par leur taille, leur statut, leur histoire, leur place dans leur environnement territorial ou leurs activités.
Il est clair que la T2A a entraîné des redistributions de ressources entre établissements . Certains y ont donc « gagné » alors que d'autres y ont « perdu ».
Toutefois, la montée en charge de la T2A aura été progressive. Sa part dans le financement est passée de 10 % à 50 % entre 2004 et 2007, puis à 100 % en 2008, mais l'impact de cette accélération a en partie été compensé par les « coefficients de transition » qui ont été appliqués jusqu'en 2011, une partie du financement, les Migac, continuant en outre à s'effectuer sous la forme de dotations.
Sur la période 2005-2011, la DGOS évalue la redistribution entre établissements à 140 millions d'euros dans le secteur privé lucratif et à 1,3 milliard d'euros , dont 540 millions entre 2008 et 2011, dans les secteurs public et privé à but non lucratif .
Ces montants sont à rapprocher du montant total des ressources attribuées aux établissements entrant dans le champ de la T2A, qui était proche de 55 milliards d'euros en 2011. L'effet redistributif lissé dans le temps n'est donc ni négligeable ni déterminant.
Pour une part, cette redistribution répond à un souci d'équité, en remédiant à des inégalités historiques entre établissements et en permettant à l'activité de mieux s'ajuster aux besoins de santé à l'échelle des territoires.
Mais elle a aussi révélé et accentué des handicaps propres à certains établissements et sur lesquels ceux-ci, malgré tous leurs efforts de gestion, n'ont que peu de prise.
En effet, la T2A repose sur un financement moyen alors que les case-mix sont très différents selon les établissements.
Les établissements situés dans des bassins à faible densité de population sont peu susceptibles de développer leur activité. En leur appliquant des tarifs établis sur la base d'une hausse prévisionnelle d'activité, on provoque inévitablement une érosion de leurs ressources les entraînant sur une pente déficitaire. En tout état de cause, en l'absence de mesures correctrices, un établissement dont le bassin de population ne lui permet pas d'avoir une activité correspondant à ses coûts demeurera dans une situation difficile.
La démographie médicale est un autre facteur exogène qui, du fait de la T2A, influe directement sur la situation financière des établissements. Les difficultés de recrutement de praticiens, rencontrées dans nombre de territoires, ont un impact négatif sur l'activité et accentuent les « taux de fuite » vers les structures des grands centres urbains. En outre, les établissements les plus confrontés à cette pénurie de praticiens doivent recourir à l'intérim médical, avec des surcoûts extrêmement importants . Les médecins intérimaires bénéficieraient de rémunérations jusqu'à trois fois supérieures à celles des praticiens statutaires. On peut alors véritablement parler d' une spirale du déficit , que l'établissement peut difficilement contrecarrer seul.
Ces fortes disparités de situation sont tout à fait indépendantes de l'efficience des établissements. Elles sont le plus souvent inhérentes à la nécessité non contestée d'assurer un accès aux soins sur des territoires aux caractéristiques démographiques et économiques moins favorables que la moyenne. Non seulement elles semblent mal prises en compte par l'actuel mode de financement, mais celui-ci a plutôt tendance à les accentuer ; une aide à la contractualisation, à la disposition des ARS, existe bien pour maintenir une activité déficitaire identifiée dans des zones spécifiques, mais son montant a difficilement atteint 35 millions d'euros en 2010, dont la moitié pour les départements d'outre-mer.
Une étude relative aux effets de taille et de gamme a été lancée en 2010 sous l'égide de la DGOS. Il s'agissait moins d'évaluer les effets de la tarification au regard des caractéristiques des établissements que de s'intéresser à l'influence éventuelle de la taille des structures et de la gamme d'activité sur les coûts de réalisation des soins. Cette étude n'a pas débouché sur une conclusion significative concernant les économies d'échelle ou au contraire les surcoûts résultant de ce type de facteur.
Cette étude vient d'être recentrée sur la problématique beaucoup plus prégnante des handicaps géographiques . Il s'agit d'évaluer si des établissements isolés géographiquement, de taille réduite et à la patientèle limitée, peuvent véritablement atteindre l'équilibre économique dans le système de la tarification à l'activité, et d'envisager le cas échéant les modalités de financement complémentaires adéquates. On peut penser que cette étude confirmera la pénalisation dont souffrent ces établissements. Elle devrait pouvoir en mesurer l'ampleur afin d'y remédier rapidement.
Enfin, d'une manière plus générale, on peut remarquer que la logique de l'enveloppe fermée dans laquelle s'inscrit la T2A crée entre les établissements une interdépendance parfois antinomique à la volonté de dynamiser leur gestion.
Le fait que le mode de financement encourage individuellement les établissements à développer l'activité tout en les pénalisant collectivement par des blocages ou des baisses de tarifs est particulièrement difficile à admettre et a pu produire un effet démobilisateur auprès de certaines équipes médicales. De même, la régulation infra-annuelle, par l'annulation de dotations Migac, frappe indistinctement tous les établissements publics, donnant le sentiment que le système ne récompense pas les efforts réalisés.
3. Un mode de financement qui peut décourager les coopérations hospitalières
Nombre d'interlocuteurs de la Mecss ont souligné que la T2A pouvait constituer un obstacle aux coopérations hospitalières, pourtant vivement encouragées par le législateur, par exemple dans la loi HPST, dans la mesure où elle oriente les établissements dans une stratégie individualiste de maximisation des recettes et où il n'existe aujourd'hui aucun mécanisme correcteur garantissant le maintien des ressources en cas de partage d'activité.
Ce constat n'est pas nouveau. Dans son rapport annuel sur les lois de financement de la sécurité sociale pour 2011, la Cour des comptes estimait que « la logique coopérative se heurte souvent à la logique concurrentielle inhérente à la tarification à l'activité » . De même, le rapport de la mission hôpital public, remis en avril 2012, considère que, « dans le système de tarification à l'activité, aucun établissement public n'a intérêt à mettre en place des coopérations avec des établissements voisins puisque, dans la plupart des cas, il risque d'y perdre des recettes » .
Il faut ici distinguer plusieurs cas de figure. La coopération peut prendre la forme d'une entente visant à spécialiser chaque établissement, cette répartition des activités éliminant des « doublons » qui peinent à trouver leur équilibre financier. La Cour des comptes souligne la difficulté de ce type d'opérations, un établissement pouvant être pénalisé ou avantagé selon la dynamique d'activité des spécialités qu'il a conservées ou cédées. Plusieurs exemples de coopérations public-privé réalisées au détriment des établissements publics ont été mentionnés à cet égard.
Les coopérations peuvent également chercher à mieux satisfaire les besoins de santé sur un territoire donné, notamment dans des établissements confrontés à des difficultés de recrutement médical ou dont l'activité serait insuffisante pour justifier de tels recrutements. Un praticien provenant d'un autre établissement pourra y réaliser régulièrement des consultations, dites avancées, ou des actes techniques. Dans ce cas, l'établissement bénéficiaire effectue un remboursement du temps médical de mise à disposition mais, pour l'établissement d'origine, la perte de recettes est bien plus importante que le seul temps médical, puisque son praticien ne produit aucune activité tarifable et que le tarif hospitalier couvre des charges plus larges que le seul salaire du praticien.
La Cour des comptes relevait que « certains établissements (par exemple le CHU de Grenoble ou le CHR d'Orléans) ont bien noté qu'il serait financièrement plus avantageux de garder leurs praticiens sur place et percevoir l'entier financement par la T2A, plutôt que d'organiser dans d'autres hôpitaux des consultations avancées ne générant que des compensations financières et non de l'activité » .
L'établissement d'origine ne peut préserver son intérêt financier qu'en introduisant dans la convention de coopération une compensation plus substantielle de ses pertes de recettes. De telles clauses sont en général dissuasives pour l'établissement bénéficiaire de la mise à disposition.
D'autres types de freins ont été signalés. Le mode de calcul des forfaits pour les services d'urgence peut également provoquer des pertes de recettes en cas de coopération inter-établissements.
C. LES EFFETS SUR LE FONCTIONNEMENT DES ÉTABLISSEMENTS
La T2A a imposé la nécessité de transcrire l'activité médicale dans un nouveau langage : celui d'une grille tarifaire complexe supposée pouvoir faire entrer les séjours des patients, avec leur singularité et leur diversité, dans une classification préétablie.
Ce travail de cotation des actes et des prises en charge incombe en premier lieu aux praticiens, qui ont dû assumer cette nouvelle charge, plus administrative que médicale .
Les départements d'information médicale jouent désormais un rôle central, sans avoir véritablement été préparés ou accompagnés en termes de formation et de moyens humains.
Enfin, les ressources étant directement déterminées par le codage de l'activité, la T2A a modifié les relations avec l'assurance maladie dont les contrôles se sont déroulés dans des conditions souvent très contestées par le corps médical et les responsables d'établissements.
1. Les charges liées au codage : une éviction du temps médical ?
Dans les auditions et déplacements réalisés par la Mecss, la question du poids croissant du codage administratif a fréquemment été soulevée par les praticiens et leurs représentants mais a également fait l'objet d'appréciations fort diverses.
La cotation des actes ou des prises en charge ne peut être effectuée que par le praticien qui les a délivrés, ou sur ses instructions directes. Bien entendu, les praticiens n'ont pas été formés ou préparés à cette nouvelle tâche à la fois technique et périphérique par rapport à leur fonction essentielle.
Huit ans après l'introduction de la T2A, les comportements de rejet semblent désormais minoritaires. Le corps médical a intégré le nouveau mode de financement des établissements, et donc la nécessité de transcrire l'activité en données médicales qui serviront de base à la facturation.
Au-delà de cette impression d'ensemble, les situations semblent néanmoins encore très diverses. Selon certaines indications recueillies par la Mecss, les responsables de pôles, directement confrontés aux problématiques budgétaires, seraient plus fortement sensibilisés aux enjeux d'une bonne collecte des données médicales, certains développant même une compétence pointue en la matière, dans une logique de maximisation des ressources. D'autres témoignages voient dans les contraintes liées au travail de codage, et plus généralement aux formalités administratives, une des raisons de la moindre attractivité des carrières hospitalières dans les jeunes générations de médecins.
Que représente, pour un médecin, la charge de travail résultant du codage des actes ? Un responsable de service l'estimait équivalente à six semaines de travail d'un médecin par an, à raison de dix à quinze minutes par dossier, mais un autre considérait qu'avec l'expérience et la maîtrise des outils informatiques, le temps consacré à ces opérations pouvait être beaucoup plus réduit, d'autant que nombre de séjours présentent des caractéristiques standard. Les modalités de réalisation de ce travail semblent extrêmement diverses selon les établissements, et même selon les praticiens, chacun ayant son propre mode de fonctionnement. Le degré de délégation à des collaborateurs est très variable, mais en tout état de cause, une implication minimale du praticien est indispensable, car lui seul est en mesure de savoir ce qu'il a effectivement fait.
Toutefois, l'unanimité semble se dégager sur le fait que le temps consacré au patient , notamment lors des visites du matin, est de plus en plus contraint . Les praticiens rappellent à juste titre qu'ils sont là pour soigner, non pour alimenter des bases de données, tâche à laquelle ils ne sont d'ailleurs pas formés. Cet état de fait a été souligné, par exemple, lors du déplacement de la mission à Château-Thierry.
Les praticiens soulignent aussi la lourde responsabilité qui pèse sur leurs épaules, dans un domaine échappant à leur compétence. Un codage insuffisant entraîne des pertes de recettes pour l'établissement. A l'inverse, celui-ci risque de très lourdes sanctions financières en cas d'erreurs constatées lors des contrôles externes effectués par l'assurance maladie. Or à dossiers comparables, les résultats du codage peuvent être très différents, étant donné la complexité de la tarification.
Aujourd'hui, le principe même du codage des séjours n'est pas contesté, mais les conditions dans lesquelles il est réalisé paraissent insatisfaisantes.
Beaucoup de praticiens estiment que les systèmes d'information n'ont pas été mis à niveau ou demeurent d'une utilisation malcommode.
Ils souhaitent surtout un renforcement des moyens des départements d'information médicale , afin qu'ils puissent jouer un rôle de conseil et de contrôle beaucoup plus affirmé au bénéfice des services de soins. La présence, au sein même des pôles ou services, de techniciens d'information médicale, auxquels certaines tâches pourraient être utilement déléguées, est souvent citée comme un moyen d'éviter une trop lourde ponction sur le temps médical tout en garantissant la qualité des données restituées.
2. L'information médicale : quelle reconnaissance et quels moyens ?
L'information médicale, en tant qu'activité et que compétence au sein des établissements, s'est développée avec l'introduction puis la généralisation du PMSI, avec pour objectif l'analyse de l'activité et des processus médicaux.
La T2A en a considérablement renforcé les enjeux. Les ressources de l'établissement sont directement conditionnées par l'efficacité et la qualité du recueil des données médicales. La bonne préparation du budget, mais également la définition des orientations stratégiques de l'établissement, reposent sur une analyse poussée de l'activité et de son évolution.
Le département d'information médicale constitue désormais un pivot essentiel du fonctionnement financier de chaque établissement.
De manière assez étonnante, le renforcement de la capacité des établissements de santé en matière d'information médicale ne fait l'objet d'aucun plan ou programme impulsés au niveau national .
Interrogée par vos rapporteurs sur l'organisation des établissements en la matière, sur le nombre de médecins et techniciens en information médicale, sur les mesures prises ou envisagées pour accentuer la professionnalisation de cette spécialité, la DGOS a indiqué ne pas être en mesure de répondre, faute de statistiques et d'éléments sur le sujet.
Cette situation singulière tient au fait que l'information médicale s'est mise en place sur des bases très empiriques, largement laissées à l'initiative des établissements .
Les départements d'information médicale sont placés sous la responsabilité de médecins, afin d'assurer la pertinence du traitement et du contrôle des données ainsi que leur protection par le secret médical. Depuis 2004, une qualification en santé publique est requise mais, sous cette réserve, tout médecin peut exercer cette fonction. Il n'existe d'ailleurs ni spécialité correspondante dans les études médicales, ni reconnaissance spécifique, mais seulement des formations universitaires ou professionnelles facultatives. La représentation professionnelle des médecins DIM souligne la nécessité d'une plus grande « professionnalisation » , à travers une formation adaptée sanctionnée par un diplôme.
Depuis 2003, il existe également un corps des techniciens d'information médicale.
Pour les raisons ci-dessus indiquées, il n'est pas possible aux rapporteurs de fournir une indication du nombre de médecins DIM et de techniciens d'information médicale. L'impression dominante est cependant celle d'un sous-dimensionnement par rapport au volume et à la complexité des tâches.
Par ailleurs, il est apparu, à l'occasion des auditions et des déplacements, que l'organisation et le fonctionnement des établissements étaient extrêmement variables. Certains ont recours à un codage centralisé au sein des DIM, d'autres réalisent ces opérations au sein des services eux-mêmes, les DIM assurant le contrôle des dossiers. Dans certains cas, des techniciens d'information médicale affectés dans les services assurent les tâches de codage en liaison avec les praticiens.
Le statut du DIM au sein de l'établissement n'est lui-même défini par aucun texte réglementaire. Il peut, selon les cas, constituer un service doté d'une relative autonomie ou être intégré à la direction administrative, compte tenu des synergies avec le management de l'établissement. La question de l'indépendance du DIM ou de sa subordination à l'égard de la direction n'est pas tranchée.
3. Les contrôles de l'assurance maladie : un dialogue impossible ?
Le financement des établissements de santé par l'assurance maladie repose sur les données de facturation qu'ils adressent à celle-ci, de manière indirecte actuellement. Ce système déclaratif implique, en contrepartie, de pouvoir contrôler le respect des règles de codage et de facturation , l'exactitude des informations médico-administratives produites au cours d'un séjour et la conformité de l'ensemble à la législation de sécurité sociale.
La procédure
Le contrôle de ces règles et informations est effectué sous l'autorité des directeurs généraux d'ARS et dans le cadre de priorités fixées nationalement, avec une forte implication de l'assurance maladie . Dans chaque région, une commission de contrôle, où siègent à parité les représentants de l'Etat et de l'assurance maladie, est placée auprès du directeur général de l'ARS. Elle intervient dans la définition du programme de contrôle et dans les suites qui lui sont données. La commission de contrôle s'appuie elle-même sur une instance technique Etat-assurance maladie, l'unité de coordination régionale (UCR), qui est en charge de la conduite effective du contrôle externe et se compose pour environ un tiers de personnels de l'ARS. Les contrôles sur pièces et sur site sont réalisés par des médecins-conseil de l'assurance maladie et des médecins des ARS .
Schématiquement, la procédure s'enchaîne comme suit : l'établissement reçoit du directeur général de l'ARS notification du contrôle, qui peut porter sur des périodes ou des champs d'activité délimités ; les médecins-conseil de l'assurance maladie et les médecins de l'ARS procèdent au contrôle, qui s'achève par une phase de concertation avec le médecin DIM, puis transmettent leur rapport à l'établissement qui dispose de trente jours pour faire part de ses observations ; sur la base du rapport définitif, l'assurance maladie calcule le cas échéant les sommes indûment perçues par l'établissement au titre des dossiers contrôlés et les lui réclame ; en outre, le directeur général de l'ARS peut décider de sanctions financières à l'encontre de l'établissement, en fonction de la gravité des manquements constatés et de leur caractère réitéré, et sur la base des avis de la commission de contrôle.
Des priorités de contrôle sont définies au niveau national par le Conseil de l'hospitalisation. Elles doivent en principe assurer une certaine cohérence entre les programmes de contrôle arrêtés par les ARS. Il existe également un guide du contrôle externe, établi sous l'égide de l'assurance maladie en liaison avec le ministère de la santé et censé homogénéiser les pratiques. Ce guide n'avait fait l'objet d'aucune mise à jour durant plusieurs années. Il fait actuellement l'objet d'une refonte complète, signe que la version actuelle était loin d'être pleinement satisfaisante.
Le contrôle est généralement effectué sur la base d'un échantillon de dossiers tirés au sort (une centaine au minimum). L'assurance maladie est en droit de réclamer la rétrocession des sommes indûment versées sur les dossiers contrôlés sur site . Peut s'ajouter à ce remboursement une sanction décidée par le directeur général de l'ARS , dont le montant est quant à lui calculé non plus sur les dossiers effectivement contrôlés, mais sur l'ensemble du champ d'activité ayant fait l'objet du contrôle. Le directeur général de l'ARS dispose d'une certaine marge d'appréciation. Le projet de sanction qui est initialement communiqué à l'établissement résulte d'une stricte application du barème. Le directeur général de l'ARS peut en réduire le montant lorsqu'il prononce la sanction définitive, voire renoncer à toute sanction.
Le tableau ci-après porte sur la campagne de contrôles relatifs aux facturations 2008 et détaille les montants respectifs des indus réclamés aux établissements par les caisses d'assurance maladie (34,7 millions d'euros, dont 27,9 millions ont été recouvrés) et des sanctions prononcées par les directeurs généraux d'ARS (51,3 millions d'euros finalement notifiés, pour 141,5 millions initialement envisagés). On constate une réduction sensible du montant des sanctions entre la première signification aux établissements et la notification définitive. Toutefois, certains établissements ne bénéficient d'aucune réduction des sanctions, alors que pour d'autres, seul subsiste un montant symbolique. Les sanctions concernaient 227 établissements, soit les deux tiers des établissements contrôlés, avec un montant moyen de 225 000 euros par établissement mais de fortes variations entre eux.
|
Bilan des contrôles réalisés sur la facturation 2008 |
|||
|
(en millions d'euros) |
|||
|
Ex DG |
Ex OQN |
Total |
|
|
Nombre d'établissements contrôlés |
176 |
156 |
332 |
|
Montant des indus notifiés |
34,7 |
||
|
Montant des indus recouvrés |
27,9 |
||
|
Montant initial des sanctions maximales Nombre d'établissements concernés |
127,0 139 |
14,5 107 |
141,5 246 |
|
Montant initial des sanctions maximales pour les établissements retenus par le DG ARS Nombre d'établissements concernés |
118,4 132 |
11,7 95 |
130,1 227 |
|
Montant total des sanctions retenues et notifiées par le DG ARS Nombre d'établissements concernés |
46,0 132 |
5,3 95 |
51,3 227 |
|
Sanctions notifiées/sanctions maximales Dispersion selon les établissements |
39 % 6 % à 100 % |
45 % 2 % à 100 % |
39 % 2 % à 100 % |
|
Source : DGOS et Cnam |
|||
Les données disponibles sur les contrôles relatifs aux facturations 2009 et 2010 ne sont pas significatives, l'ensemble des procédures, qu'elles concernent les redressements sur l'exercice 2009 ou les contrôles sur l'exercice 2010, ayant été suspendues durant cinq mois au cours de l'année 2011, en l'attente de l'adoption d'un nouveau cadre réglementaire. Sur les facturations 2009, 115 établissements étaient susceptibles d'être sanctionnés sur 284 établissements contrôlés. Les indus réclamés se montaient à 21,8 millions d'euros et les sanctions finalement notifiées ont concerné 42 établissements pour un montant de 4,6 millions d'euros, déduction faite de 7 millions d'euros correspondant à des sous-facturations constatées. Sur les facturations 2010, 209 établissements ont été contrôlés. Les montants attendus des récupérations sur indus et des sanctions sont respectivement de 22,5 et de 23 millions d'euros.
A titre d'illustration des difficultés soulevées par le contrôle externe, on peut citer la récente décision du tribunal administratif de Dijon, en date du 12 avril dernier, annulant les pénalités financières prononcées par l'ARS Bourgogne à l'encontre de quatre établissements hospitaliers. Ces pénalités portant sur l'année 2008 s'élevaient d'un montant allant de 60 000 euros pour le centre hospitalier de Clamecy (pour un trop-perçu de 55 000 euros) à 1,87 million d'euros pour le CHU de Dijon (pour un trop-perçu de 95 000 euros). La juridiction a fondé son jugement sur l'insuffisante motivation des décisions de l'ARS.
Des pratiques largement désapprouvées dans les établissements
Que ce soit au cours des auditions ou de ses déplacements, la Mecss a recueilli de nombreuses et vives critiques des responsables d'établissements et des médecins quant au déroulement des contrôles externes et au régime de sanctions associé.
D'une manière générale, ceux-ci reprochent au contrôle d'être souvent mené systématiquement à charge , dans un esprit de suspicion à l'encontre des établissements. Si les responsables hospitaliers, administratifs et médicaux, admettent la légitimité d'un contrôle et l'existence d'erreurs de codage, ils font valoir que ces erreurs sont rarement intentionnelles, ce qui supposerait une parfaite maîtrise de la tarification par les praticiens, et qu'elles résultent le plus souvent de négligences ou d'oublis. Le « sous-codage », qui pénalise financièrement les établissements, serait au moins aussi fréquent, sinon plus, que le « surcodage », mais il n'entrait pas, jusqu'à récemment, dans le champ du contrôle. Les contrôles seraient en outre ciblés sur certaines activités situées dans des zones d'ambiguïté de la tarification, et donc davantage propices aux erreurs.
Les contestations portent également sur les critères retenus par les médecins contrôleurs. On peut ici pratiquement parler d'un fossé d'incompréhension entre les praticiens et leurs confrères de l'assurance maladie. Ceux-ci feraient trop souvent abstraction des situations réelles des prises en charge, par exemple lorsque l'urgence ou l'incertitude du diagnostic expliquent des décisions rapides et des examens ou des actes qui ne seraient peut-être pas nécessaires dans des circonstances courantes. Autre reproche, les médecins contrôleurs accuseraient un temps de retard par rapport à l'évolution des pratiques médicales et s'appuieraient sur des textes de référence obsolètes ou incomplets par rapport aux travaux des sociétés savantes. Les délais de publication ou d'actualisation des référentiels de la HAS, voire l'absence de référentiels, ont été déplorés. Au total, les modalités du contrôle engendrent parfois un sentiment d'injustice et de frustration, notamment de la part de praticiens exerçant dans des spécificités pointues ou peu fréquentes.
Les procédures de contrôles et de sanctions sont largement critiquées . Il est reproché à l'assurance maladie d'être juge et partie, même si celle-ci répond n'agir qu'en vertu des dispositions législatives et réglementaires lui confiant cette mission, dans un cadre établi par les ARS et en liaison avec elles. Les contrôleurs disposeraient d'un trop large pouvoir d'appréciation et le principe du contradictoire serait insuffisamment respecté, le contrôle de la T2A comportant bien moins de garanties pour l'établissement qu'il n'en est prévu pour les particuliers ou les entreprises en cas de contrôle fiscal ou social.
A propos des sanctions financières prononcées contre les établissements, et qui s'ajoutent aux sommes récupérées sur les anomalies constatées, le responsable d'un syndicat de praticiens parle de véritable « racket », dans la mesure où les contrôles consistent à déceler des erreurs sur un échantillon de dossiers puis à infliger une pénalité calculée par extrapolation du taux d'erreur sur l'ensemble de l'activité concernée réalisée durant l'année, alors même que les contrôles sont ciblés a priori sur des atypies constatées dans les bases de données. Les montants peuvent ainsi atteindre plusieurs millions d'euros et déstabiliser les finances de l'établissement.
Enfin, il a été fait état d'une grande hétérogénéité des modalités de contrôle et des suites qui leur sont données selon les régions. Certains établissements se sentent sévèrement sanctionnés, alors que d'autres vivraient sans difficulté cet aspect de leurs relations avec l'assurance maladie. A l'appui de cette impression, on peut mentionner un centre hospitalier visité par la Mecss qui avait pu obtenir de la caisse d'assurance maladie un versement substantiel après avoir chiffré, grâce aux services d'une société spécialisée, son manque à gagner du fait d'un sous-codage de ses activités au cours de trois exercices passés.
D'après les informations recueillies par vos rapporteurs 42 ( * ) , les établissements ne sont pas systématiquement ni régulièrement contrôlés . Le contrôle est effectivement ciblé sur certains établissements et certaines activités en particulier. Un outil informatique a été développé par l'Atih (Datim) pour déceler les atypies de facturation. C'est en fonction des indications obtenues sur leurs données de facturation que les établissements à contrôler sont choisis. Certains établissements peuvent être contrôlés chaque année si l'analyse de leurs indicateurs détecte chaque année une atypie. D'autres établissements sont en revanche rarement contrôlés car les indicateurs n'ont jamais montré de singularité.
Une réforme récente, relativement timide
Le décret n o 2011-1209 du 29 septembre 2011 a modifié les dispositions relatives au contrôle de la tarification à l'activité des établissements de santé afin de prendre en compte certaines des critiques précédemment exposées.
Les fédérations hospitalières seront informées en amont de la préparation du programme de contrôle et des prescriptions méthodologiques données aux contrôleurs. Le principe du contradictoire sera mieux pris en compte dans la procédure, en allongeant le délai laissé aux établissements pour présenter leurs observations à la commission de contrôle (trente jours au lieu de quinze) et en leur permettant d'être auditionnés après réception de la notification précisant le montant maximal de la sanction encourue.
Le décret introduit le principe plus équitable de la compensation entre les surfacturations et les sous-facturations constatées sur l'échantillon contrôlé. Pour le recouvrement des indus, l'assurance maladie devra donc déduire les sous-facturations des surfacturations constatées sur l'échantillon. Dans le cas où il n'y aurait que des sous-facturations ou dans le cas d'une compensation favorable, les sommes dues seront reversées à l'établissement.
Enfin, le montant maximal des sanctions est mieux encadré. La sanction maximale correspondra, pour l'établissement, à la plus favorable des trois valeurs suivantes : le produit du taux d'anomalies, en tenant compte des sur et des sous-facturations, par le montant des recettes annuelles afférentes au champ de contrôle ; dix fois le montant des sommes indûment perçues , déduction faite des sous-facturations constatées ; 5 % de la recette annuelle d'assurance maladie perçue au titre de l'année civile antérieure au contrôle.
La circulaire du 20 octobre 2011 dispose que la sanction peut être modulée en fonction de la gravité des manquements et de leur caractère réitéré . La gravité des faits pourra être appréciée selon les critères suivants : importance du taux d'anomalies sur une même activité, prestation ou séjours présentant une caractéristique commune ; cas où le manquement constaté relève de l'absence de réalisation de la prestation ; caractère réitéré du manquement sur la même activité, prestation ou séjours présentant une caractéristique commune.
Cette même circulaire prévoit un délai d'un an entre deux contrôles dans un même établissement et sur un même champ de contrôle, afin de laisser le temps à l'établissement de corriger sa pratique. En revanche, un même établissement pourra être contrôlé deux années consécutives sur des champs différents.
DEUXIÈME PARTIE - QUELLES ÉVOLUTIONS DU MODÈLE ?
La dotation globale ou le prix de journée constituaient des modèles de financement qui assuraient certainement une grande stabilité pour les recettes des établissements de santé, mais qui présentaient sur le long terme des inconvénients majeurs , par exemple l'absence de toute incitation, comme de toute reconnaissance des efforts accomplis, la faiblesse des indicateurs d'activité, pourtant indispensables pour penser l'organisation des soins sur le territoire et l'invitation au conservatisme.
Ainsi, le budget global a certes permis de maîtriser l'évolution des dépenses mais d'une manière injuste et sans prise en compte pertinente des besoins de santé sur le territoire.
Un mode de financement alternatif a donc été mis en place à partir de 2004 sur la base d' une tarification à l'activité pour le MCO. Présenté aux acteurs hospitaliers comme devant nécessairement accroître les recettes tout en répondant à une exigence d'efficience, il devait permettre de payer « au juste coût » les actes et prestations réalisés. Malheureusement, ce qui devait rester un simple outil d'allocation des ressources a eu tendance à devenir un objectif en soi et à être sacralisé, « fétichisé », pour contourner les obstacles aux recompositions hospitalières.
Par ailleurs, les dépenses de l'assurance maladie s'inscrivent, désormais et en tout état de cause, dans une enveloppe fermée . Quels que soient les instruments et procédures utilisés, leur régulation macro-économique est, plus que jamais, nécessaire pour préserver la qualité du système français et alors même qu'en termes de dynamique, les dépenses de santé augmentent tendanciellement plus vite que les recettes publiques qui peuvent être dégagées.
Au total, le financement des établissements de santé doit rester lié à l'activité pour améliorer continûment la transparence, l'organisation et les modalités de prise en charge des patients, mais dans une mesure qui permette de couvrir plus fidèlement qu'aujourd'hui les missions de service public et les coûts fixes . Huit ans après le début de son introduction et quatre ans après son application à 100 %, le modèle doit être adapté pour trouver un équilibre plus juste et redonner confiance aux acteurs de santé . Comme le disait symboliquement un médecin DIM durant la visite d'un établissement par la mission, « la science du codage ne doit pas remplacer la science médicale » .
I. TROUVER UNE AUTRE PONDÉRATION ENTRE LES COMPOSANTES DE LA T2A ET EN DÉFINIR DES BASES PLUS JUSTES
A. REVOIR LE PÉRIMÈTRE DES DIFFÉRENTES SOURCES DE FINANCEMENT POUR MIEUX PRENDRE EN COMPTE LES COÛTS FIXES
1. Recentrer la T2A sur les activités qui lui sont adaptées
S'appuyant sur des coûts moyens et le financement « tout compris » d'un séjour dans l'établissement 43 ( * ) , la T2A n'est pas adaptée pour toutes les activités et prises en charge.
Les activités soumises à des normes réglementaires fixant des seuils d'encadrement des patients
Un certain nombre d'activités de soins comme les urgences, la chirurgie spécialisée, le traitement du cancer ou l'obstétrique sont encadrées par des normes réglementaires, notamment en termes de personnel, pour répondre à des exigences de qualité et de sécurité.
Or, le financement fondé sur une moyenne est antinomique d'une organisation des coûts « par paliers » : en dépassant un certain seuil 44 ( * ) , par exemple en nombre d'infirmières, un pôle pourra constater une augmentation de ses coûts nécessairement plus rapide que le résultat de son activité. Ce biais dans le modèle peut souvent être résolu dans la dynamique et dans la masse d'activité globale mais pose tout de même une question de principe avec des conséquences potentielles sur les choix des activités voire l'accès aux soins.
Les activités qui ne peuvent pas être « standardisées »
Certains services relèvent plus d'une logique « patient » que d'une approche par pathologie ou acte telle que fonctionne aujourd'hui la T2A. Il en est ainsi, par exemple, des services de réanimation 45 ( * ) , de soins intensifs 46 ( * ) ou de surveillance continue 47 ( * ) : la prise en charge y est multiforme et très différente entre chaque patient.
Autant il est probablement possible de modéliser la tarification d'un accouchement par voie basse sans complication, d'une appendicectomie, d'une cataracte ou d'un canal carpien, autant celle liée à la défaillance d'un ou plusieurs organes ne peut être homogénéisée et standardisée. La preuve en est que, aujourd'hui, le passage d'un patient en réanimation entraîne un financement soit par le GHS pour lequel la personne est entrée à l'hôpital, soit par un forfait lorsque la prise en charge n'était pas « prévisible ». Alors que les coûts de la prise en charge sont les mêmes pour l'établissement, que le patient relève ou non d'un GHS qui inclut un passage en réanimation, la tarification est sensiblement différente, ce qui en démontre l'inadéquation.
Cette dichotomie de financement, qui présente en outre l'inconvénient de rendre le système incompréhensible pour l'équipe soignante, montre bien le caractère « carrefour » des services de réanimation, de soins intensifs et de surveillance continue : à ce titre, ils ne devraient pas entrer entièrement dans une modalité de financement du type T2A.
Les activités où les actes techniques sont minoritaires dans la prise en charge
Depuis la loi du 13 août 2004 portant réforme de l'assurance maladie, les actes pris en charge par l'assurance maladie doivent être inscrits sur une liste des actes et des prestations.
Un important travail de rénovation de la nomenclature a donc été engagé, alors qu'elle datait largement, sous réserve de quelques adaptations, du début des années 1970. Ce travail a abouti à l'adoption de la « classification commune des actes médicaux » (CCAM) qui regroupe les actes techniques réalisés par les médecins. En revanche, la nomenclature générale des actes professionnels (NGAP) reste en vigueur pour les actes cliniques médicaux, les actes des chirurgiens-dentistes, des sages-femmes et des auxiliaires médicaux.
De ce fait, tant en ville qu'en établissement, les références de l'assurance maladie reflètent plus fidèlement les actes techniques que le temps médical . D'ailleurs, l'un des enjeux de la négociation en 2012 de la nouvelle convention médicale fut de mieux prendre en compte le temps passé par les médecins pour la prise en charge de certaines pathologies ou certains patients qui ne relèvent pas d'un acte technique : soins palliatifs, maladies chroniques...
La création d'une CCAM « clinique », remplaçant l'actuelle NGAP plutôt obsolète, constitue un objectif prioritaire de santé publique pour les années à venir, même si les difficultés de l'exercice ne doivent pas être sous-estimées.
Aujourd'hui, la T2A convient donc, de manière globale, à la chirurgie et à l'obstétrique mais assez difficilement à la médecine, qui est mal valorisée.
Les activités nécessaires pour des raisons sanitaires dans un bassin de population isolé ou peu dense
La T2A s'appuie nécessairement sur des coûts moyens, calculés d'une manière ou d'une autre. Or, cette logique ne peut correspondre au financement d'activités que la puissance publique estime nécessaires pour répondre aux besoins de santé publique mais qui se situent dans des bassins de population présentant certaines caractéristiques : une zone isolée et/ou dont la densité de population est faible présente nécessairement un bilan charges-produits dégradé par rapport à la moyenne et ne pourra donc jamais atteindre l'équilibre dans un système basé uniquement sur la T2A.
A partir du moment où une activité est jugée nécessaire dans un établissement pour répondre à un besoin sanitaire et assurer la continuité du service public, elle doit pouvoir être financée à son juste niveau, nonobstant les contraintes spécifiques de l'hôpital. Pour autant, un financement spécifique ne doit pas aboutir au maintien d'activités qui ne seraient pas justifiées de manière précise et argumentées en termes d'accès aux soins ; la qualité de prise en charge, par exemple en chirurgie et obstétrique, doit constituer un critère essentiel du maintien ou non d'une activité sur le territoire.
|
Propositions Adopter une « CCAM clinique » permettant de financer plus justement le temps médical passé. Réunir des conférences de consensus pluridisciplinaires, regroupant l'ensemble des partenaires sous l'égide de la Haute Autorité de santé pour définir, selon des critères médicaux, le périmètre des activités qui ne peuvent relever entièrement ou partiellement d'une logique de financement à l'acte ou au séjour. Pour les activités identifiées, faire évoluer le modèle de financement : - soit en sortant complètement de la logique des GHS pour aller vers un système plus forfaitaire. Il serait cependant nécessaire, à l'instar du financement des urgences, de conserver un lien avec l'activité afin d'éviter les écueils de la dotation globale ;
- soit préserver un financement par GHS mais avec
une dotation minimale de base décorrélée de
l'activité, représentative d'une part des coûts fixes de
l'activité. Cette solution présenterait l'avantage de limiter les
effets de seuil, de prendre en compte la diversité des patients pris en
charge et de préserver un lien étroit avec l'activité
constatée.
|
2. Suspendre la convergence tarifaire
La mise en place d'une tarification liée à l'acte thérapeutique pratiqué conduit, instinctivement, à l'idée que le financement doit être égal quels que soient le lieu ou les modalités d'exercice, l'acte étant censé être le même et le patient soigné de manière identique.
Or, les limites de cette logique démontrent que ses bases conceptuelles sont elles-mêmes biaisées .
Par exemple, dans une clinique, les honoraires sont distincts du tarif versé à l'établissement et, même si l'Atih assure un retraitement pour intégrer, de manière théorique, un tarif « tout compris » comme pour le secteur hospitalier public et privé à but non lucratif, les faiblesses statistiques sont trop fortes pour être ignorées, notamment en ce qui concerne les dépassements d'honoraires.
Par ailleurs, les tarifs reposent sur des coûts moyens, à l'échelle nationale ; or, on a vu précédemment la grande faiblesse de cette construction, tant en termes d'échantillon d'établissements que de fiabilité de la comptabilité analytique. Dans ce flou, un rapprochement de tarifs ne peut qu'être partiellement arbitraire ; c'est ce qui a d'ailleurs été constaté à la suite de la convergence intrasectorielle.
Enfin, les comparaisons ne peuvent légitimement s'effectuer que « toutes choses égales par ailleurs » : or, des différences fondamentales existent entre l'ensemble des établissements de santé en France, en ce qui concerne les modes de prise en charge , les contraintes d'organisation , le coût des personnels ou encore la capacité à programmer l'activité qui dépend largement, si elle n'est pas liée à des déficiences de gestion, du case-mix de l'établissement et du fait qu'il n'assure pas majoritairement des actes « en série ».
Dans ce contexte, il est urgent de dépasser des clivages devenus, sans raison, quasiment idéologiques . Si le discours sur la convergence a peut-être servi d'aiguillon pour le secteur hospitalier, l'application concrète de cette politique, assez opaque, a inutilement focalisé l'attention et crispé le personnel hospitalier, ce qui ne peut qu'être dommageable.
Alors que le modèle de financement doit aujourd'hui être revisité, sans pour autant être fondamentalement remis en cause, une pause de la convergence intersectorielle est aujourd'hui nécessaire afin de poser clairement les objectifs du système de santé en France.
|
Proposition Suspendre la convergence tarifaire. |
3. Clarifier le financement de l'investissement
La réforme budgétaire et comptable de 2006 a sensiblement modifié la logique financière des hôpitaux, qui se concrétise dans l'état des prévisions de recettes et de dépenses (EPRD) et dans le plan global de financement pluriannuel (PGFP) qui lui est annexé.
Stimulées par le plan Hôpital 2007, les dépenses d'investissement ont doublé sur la période 2002-2010 pour atteindre 6,4 milliards d'euros , dont 4,5 milliards pour les constructions.
Aujourd'hui, les recettes de financement des investissements sont multiples et d'importance variable selon les établissements :
- la marge dégagée sur l'activité alimente la capacité d'autofinancement, à partir des recettes liées au fonctionnement courant en provenance de l'assurance maladie (tarifs, forfaits, Migac) ou des patients (ticket modérateur ou forfait journalier, qui sont éventuellement financés par les complémentaires santé) ;
- la valorisation du patrimoine , s'il existe 48 ( * ) , et les subventions d'investissement reçues des collectivités territoriales augmentent les recettes propres ;
- les subventions d'investissement de l'assurance maladie , gérées de fait par l'Etat, restent un élément essentiel des plans de financement. Elles transitent par des canaux divers (AC, Fmespp...) ;
- le bouclage est assuré par le recours à l'emprunt qui a beaucoup crû ces dernières années, expliquant le doublement de la dette hospitalière entre 2005 (12 milliards d'euros) et 2010 (24 milliards).
L'assurance maladie, par différents canaux directs ou indirects, finance donc presque entièrement l'investissement hospitalier. Il serait certainement illusoire de devoir revenir à un financement en provenance majoritairement de l'Etat, en raison des contraintes budgétaires. Ce dernier doit néanmoins remplir son rôle, par exemple en dégageant des ressources dans le « Grand emprunt ».
Au-delà des questions conjoncturelles d'accès au crédit de court et de long terme pour les établissements de santé, il semble nécessaire de clarifier les règles de financement des investissements, qui n'ont pas permis une transparence et un contrôle de l'opportunité des projets.
S'il ne semble pas illégitime de financer les équipements, y compris le cas échéant certains matériels lourds, par les recettes courantes d'exploitation (tarifs, Migac...), la question des investissements immobiliers devrait être mieux prise en compte car leur cycle de vie est nettement plus long que celui de la seule activité .
Or, on a vu avec le plan Hôpital 2007 que le déblocage massif et soudain de crédits n'était pas synonyme d'efficacité et de sélectivité, ce qui pose au fond la question de la procédure de choix des projets . La Cour des comptes revient régulièrement sur cette question : dans son rapport sur la situation et les perspectives des finances publiques remis au Gouvernement le 2 juillet 2012, elle invite à « n'inclure une progression de l'activité dans les calculs de retour sur investissement que lorsque celle-ci repose sur une recomposition effective de l'offre de soins territoriale, tous les arbitrages nécessaires ayant été rendus au préalable ».
En outre, on peut estimer que les tarifs n'ont pas à financer l'immobilier et que les écarts parfois importants dans la qualité des bâtiments et leur possible valorisation physique ou budgétaire sont à prendre en compte dans le choix que doit nécessairement opérer la solidarité nationale.
Pour autant, durant les auditions et déplacements de la mission, la solution visant à transférer cette charge à l'Etat ou à une nouvelle agence nationale chargée de l'immobilier hospitalier a été largement écartée car elle irait à l'encontre de l'autonomie des établissements sans apporter nécessairement plus de pertinence dans les choix d'investissement.
De même, la décentralisation de ce financement à un niveau de collectivité territoriale, par exemple la région, permettrait certainement une meilleure pertinence des décisions, comme on l'a constaté pour l'exercice de la compétence scolaire, mais poserait la question de la juste compensation, dans le temps, des charges ainsi transférées.
Enfin, dans son récent rapport cité ci-dessus, la Cour des comptes met en garde contre l'effet des partenariats public-privé qui tend à reporter la charge de l'investissement sur les dépenses de fonctionnement et qui rigidifie à long terme les budgets des établissements. Elle suggère en outre qu' « une instance puisse définir les méthodes d'évaluation et veiller à une contre-expertise des principaux projets indépendants des maîtres d'ouvrage ».
|
Propositions Ouvrir un travail de réflexion avec l'ensemble des partenaires concernés sur le financement des investissements immobiliers hospitaliers à partir de crédits qui ne soient pas liés à l'activité stricto sensu . Privilégier une logique de contrat de projet pluriannuel pour lisser les investissements et assurer tout à la fois équité des territoires et efficacité sanitaire et économique. Renforcer la mission de l'Anap en matière de projets immobiliers pour que les pouvoirs publics disposent d'une réelle contre-expertise technique. Faire appel, à titre transitoire, à des financements type « Grand emprunt » pour réaliser les programmes de modernisation les plus urgents sans accentuer l'endettement des établissements. |
4. Financer l'innovation et la télémédecine
Avancer enfin sur la télémédecine
La loi HPST a introduit un article L. 6316-1 dans le code de la santé publique qui fournit une base légale à la télémédecine, « forme de pratique médicale à distance utilisant les technologies de l'information et de la communication » 49 ( * ) . Le décret d'application 50 ( * ) définit cinq actes spécifiques pratiqués à distance : la téléconsultation , qui permet à un professionnel de donner une consultation ; la téléexpertise pour solliciter l'avis d'un autre professionnel ; la télésurveillance médicale pour interpréter des données de suivi médical ; la téléassistance médicale pour l'assistance au cours de la réalisation d'un acte ; la réponse médicale dans le cadre de la régulation des urgences ou de la permanence des soins .
Une stratégie nationale de déploiement de la télémédecine, avec un comité national de pilotage, divers guides méthodologiques et cinq chantiers prioritaires 51 ( * ) , a certes été décidée mais, concrètement, les choses avancent peu et la France en reste largement au stade des expérimentations ou des projets « pilotes » ...
Si des points sont encore à préciser en termes de responsabilité médicale, de prescription ou de coopération entre professionnels de santé, force est de constater que le cadre de financement reste inadapté :
- les ressources en faveur des investissements sont faibles et éparpillées : une enveloppe de 26 millions d'euros a été dégagée en 2011 sur le Fmespp ; l'agence des systèmes d'information partagés de santé (Asip Santé, agence de l'Etat) prévoit, sur trois ans, un budget de 5,8 millions ; la Datar subventionne six projets au titre des pôles d'excellence rurale pour un montant global de 2,1 millions ; un premier appel à projets du Commissariat général à l'investissement a été lancé en janvier 2011 et doté de 10 millions ;
- la tarification des actes de télémédecine est, en théorie, intégrée au droit commun du financement des structures et professionnels de santé. Or, la CCAM n'a toujours pas été modifiée, ce qui fait dire à la HAS que, « si le décret [relatif à la télémédecine] pose les principes de financement de l'activité de télémédecine, il reste imprécis quant aux modalités et, en particulier, concernant la rémunération de son fonctionnement » 52 ( * ) .
Pourtant, le législateur a confirmé son engagement en faveur de la télémédecine, en adoptant deux dispositions dans la loi de financement de la sécurité sociale pour 2010 53 ( * ) : le principe d'interdiction de partage d'honoraires ne s'applique pas à l'activité de télémédecine qui, par ailleurs, peut être considérée comme une consultation médicale malgré l'absence physique du patient.
La commission des affaires sociales 54 ( * ) avait déjà dressé le constat d'une déficience dans le financement de la télémédecine, lorsqu'une délégation de ses membres s'était rendue, en avril 2011, en Guyane , département innovant en la matière grâce à des professionnels engagés.
Or, aujourd'hui que les capacités techniques se sont nettement améliorées et permettent d'envisager une palette d'actes et de prestations de grande qualité, on ne saurait contester les immenses atouts de la télémédecine : elle permet de lutter contre l'isolement de certains territoires (zones rurales, de montagne ou insulaires...) ou de certains patients (détenus...) ; elle répond aux défis de la démographie médicale , de la spécialisation grandissante des professionnels , du développement des maladies chroniques , du vieillissement de la population (polypathologies, hébergement en Ehpad)...
La télémédecine doit entrer pleinement dans les nomenclatures et paniers de soins pris en charge par la sécurité sociale et elle doit être intégrée à l'offre de soins. Or, dans la T2A, les professionnels et les établissements ne sont pas économiquement intéressés à développer l'activité de télémédecine, car elle est source de réduction d'hospitalisations.
|
Proposition Intégrer les actes de télémédecine dans la grille tarifaire pour en assurer la visibilité, le développement et la pérennité. |
Favoriser l'innovation
Plus généralement, la pratique de la T2A ne tend pas naturellement à favoriser l'innovation ; le modèle a plutôt tendance à « industrialiser » le processus de soins, comme on le verra ci-dessous en ce qui concerne la question de la pertinence des actes et des séjours.
Certes, des dotations budgétaires peuvent être prévues au sein des Migac pour financer des politiques nouvelles mais la part prépondérante des recettes en provenance des tarifs amène à focaliser l'activité sur l'existant lorsqu'il correspond clairement à des GHM/GHS « solvables ».
|
Proposition Veiller à ce que la T2A ne nuise pas au développement de pratiques innovantes dans les établissements. |
B. FIXER DES BASES DE CALCUL PERTINENTES ET PÉRENNES
1. Améliorer le fonctionnement de la T2A
La mise en place du nouveau système de financement des établissements de santé, nécessairement complexe, a souffert d'une grande instabilité et d'une absence de transparence dans les prises de décisions. A de multiples reprises, lors des déplacements de la mission, les responsables hospitaliers ont présenté des exemples de choix de déploiement d'activités nouvelles opérés par les établissements et rendus incertains par une décision inattendue de diminution de tarif.
D'ailleurs, un débat peut exister : une tarification doit-elle être la plus neutre possible , en restant au plus près des coûts, ou doit-elle inclure certains facteurs d'incitation ou de pénalisation ? D'un côté, une stricte neutralité tarifaire renforcerait le sentiment que l'acte de soins est rémunéré à son juste coût et assurerait une plus grande visibilité dans les décisions. De l'autre, elle priverait les pouvoirs publics d'un fort levier d'action en termes de santé publique, par exemple pour promouvoir certaines prises en charge. De fait, s'il semble impossible de s'en tenir à la seule objectivité des coûts, ne serait-ce que pour financer dans une enveloppe fermée les missions de service public, la tarification doit d'abord rester un outil de financement , l'action publique pouvant passer par d'autres canaux dont l'efficacité peut être mesurée plus aisément. Ce débat rejoint, par certains aspects, celui sur les dépenses fiscales, par exemple en termes de difficultés de pilotage, de ciblage et d'évaluation.
Résoudre les faiblesses dans la détermination des coûts
On l'a vu, l'échantillon de l'ENC reste très limité en nombre et peu représentatif de la diversité très forte des établissements de santé en France. En outre, le travail important réalisé par l'Atih est trop peu partagé par les acteurs, ce qui nuit à son efficacité.
|
Propositions Poursuivre, de manière plus volontariste, le déploiement de la comptabilité analytique dans les établissements. Elargir le plus possible l'échantillon de l'échelle nationale des coûts. Confirmer l'ouverture des travaux de l'Atih aux acteurs hospitaliers par la représentation des fédérations représentatives et la création d'un comité scientifique aux réelles compétences. |
S'extraire de la logique unique des coûts moyens constatés
La construction de la campagne tarifaire repose, même indirectement depuis 2011, sur le calcul de coûts moyens constatés dans les établissements volontaires participant à l'ENC. Quelle est la pertinence d'une telle méthode a posteriori dans la logique d'une facturation efficace d'un acte ou d'une prestation ? En outre, elle comporte en pratique plusieurs défauts : faiblesse (numérique et qualitative) de l'échantillon, nombreux retraitements statistiques peu compréhensibles.
Si on concentre les tarifs sur les actes et prestations qui s'y prêtent réellement, comme il est proposé ci-dessus par le rééquilibrage entre GHS et dotations forfaitaires, il serait également intéressant de fonder le tarif de certains GHM sur un calcul médico-économique préalable , réalisé en coordination par les experts de la spécialité : ce coût « idéal » ou « cible » assurerait une référence solide car médicale. Toutefois, aboutir à un consensus sur les tarifs concernés par de telles modalités serait certainement difficile.
Une autre proposition a été évoquée durant les auditions de la mission : établir les coûts de référence de certains actes ou prestations à partir d'un panel d'établissements les plus performants. Cette solution, inspirée de l'exemple anglais, pourrait en effet être adaptée à certains actes et prestations, dans le cadre d'un recentrage du financement par tarif sur les cas qui se prêtent véritablement à la logique de l'activité.
|
Proposition Calculer un coût de référence cible à partir de données médicales pour les actes et prestations qui se prêtent à une logique de série ou de standardisation. |
Garantir la stabilité et la prévisibilité des tarifs
La mise en place de la T2A a donné lieu à des évolutions annuelles de tarifs parfois fortes et souvent déconcertantes pour les établissements ; elles furent principalement la conséquence de la phase de transition entre deux systèmes très différents qui nécessitaient d'adapter le modèle en permanence, mais elles découlaient aussi des contraintes budgétaires qui se sont progressivement resserrées sur cette période avec la moindre progression de l'Ondam.
Qui plus est, les informations liées à la campagne tarifaire , qui entre en vigueur le 1 er mars de chaque année 55 ( * ) , sont publiées très tardivement : pour 2012, l'arrêté date du 28 février ; pour 2011, du 1 er mars ! Comment mettre à jour l'ensemble des tarifs sans un certain délai de mise en oeuvre, ne serait-ce qu'en termes informatiques ? Surtout, comment gérer un établissement sans un minimum de visibilité sur une grande partie de ses recettes 56 ( * ) ?
Cette incongruité devra de toute façon être résorbée lorsque les établissements factureront les actes et prestations au fil de l'eau à l'assurance maladie 57 ( * ) . Si les contraintes techniques et la nécessité de tenir compte de l'adoption de la loi de financement de la sécurité sociale sont trop fortes pour anticiper la publication des tarifs avant la fin du mois de février, il pourrait être envisagé de décaler l'entrée en vigueur de la campagne , par exemple au 1 er juillet de l'année en cours.
Enfin, l'instabilité tarifaire nuit gravement au développement de nouveaux projets ou nouvelles activités : comment demander aux établissements de bâtir un plan de financement, via l'EPRD et le PGFP, si la principale recette est fluctuante et incertaine ? Comment exiger que ce plan soit sincère dans une telle situation ? Un mécanisme de contractualisation avec l'ARS pourrait utilement assurer un niveau de financement connu sur une période suffisamment longue permettant de lancer les investissements nécessaires (techniques ou humains) ; cette solution permettrait également un meilleur dialogue entre l'agence et les établissements.
Il est donc essentiel d'envisager les tarifs de manière pluriannuelle, ce qui oblige toutefois à repenser les modalités de la régulation budgétaire qui repose largement, depuis plusieurs années, sur « l'ajustement » des tarifs à l'activité prévisionnelle et à l'Ondam.
|
Propositions Insérer les tarifs dans une perspective pluriannuelle et décaler leur entrée en vigueur au 1 er juillet de chaque année. Mettre en place un dispositif de contractualisation entre l'ARS et l'établissement lorsque celui-ci souhaite développer de nouvelles activités, afin qu'il bénéficie d'un niveau de financement prévisible sur la période du cycle d'investissement nécessaire. |
Renforcer les capacités des établissements dans le domaine des systèmes d'information et de l'information médicale
? Les systèmes d'information
L'enjeu du développement et de la coordination des systèmes d'information est essentiel pour l'ensemble du système de santé en termes d'amélioration de la qualité des soins et de la prise en charge des patients : ils sont indispensables pour tendre vers un parcours de soins global (ville - hôpital - établissement de soins de suite ou de long séjour...), pour mieux suivre les patients chroniques ou pour servir d' alerte et d'outil d' évaluation en termes épidémiologiques, médico-économiques et sanitaires. On a vu, dans les crises liées au Mediator ou aux prothèses mammaires, que le croisement des bases de données permettait de faire remonter des informations éparses et de les consolider au bénéfice de la sécurité sanitaire.
Depuis la mise en place du PMSI, chaque établissement de santé a construit ou acheté de multiples outils informatiques , comme la mission a pu le constater au CHRU de Lille. Il s'agit dorénavant d'en assurer l'interconnexion , tant entre les différents progiciels au sein d'un même hôpital qu'avec l'ensemble des autres acteurs (Atih, assurance maladie, professionnels externes en ville ou en établissement...).
Dans le respect de l'autonomie des établissements, un véritable chef de file doit remplir un rôle fédérateur autour de solutions techniques qui soient compatibles entre elles pour pouvoir dialoguer et échanger des données . Malgré une certaine amélioration, le pilotage national reste insuffisant et un appui doit être apporté aux établissements de santé, en particulier en matière d'assistance à maîtrise d'ouvrage 58 ( * ) .
? Les départements d'information médicale
Par ailleurs, les départements d'information médicale (DIM) ont pris une place importante dans l'organisation hospitalière, du fait de l'impact direct du codage sur les recettes des établissements et alors même que leur rôle va bien au-delà puisqu'ils sont amenés à produire des informations et études médicales utiles à l'ensemble de l'établissement.
Aujourd'hui, les règles de codage sont relativement complexes et les DIM sont à la croisée de la médecine et de l'administration : ils gèrent, à grande échelle, des données individuelles relevant de ce champ ; ils préparent des analyses de nature stratégique, par exemple sur les projets d'extension de capacités ou sur le dimensionnement des investissements. Pour autant, leurs méthodes de travail se sont plus développées de manière empirique que par des évaluations scientifiques étayées et rien ne définit précisément leurs missions et organisation.
Il est donc nécessaire de clarifier la situation institutionnelle des DIM et de garantir leur indépendance d'expert tout en assurant une parfaite synergie avec la direction de l'établissement.
|
Propositions Mettre en oeuvre un plan de mise à niveau et de coordination des systèmes d'information hospitaliers pour faciliter l'échange entre les différents acteurs de santé, sous réserve de la protection des données personnelles, notamment médicales. En ce qui concerne les départements d'information médicale : - engager une réflexion collective pour clarifier la position des DIM au sein des établissements et leur organisation ; - professionnaliser la filière et arrêter un plan de renforcement des moyens techniques et humains. |
Sortir des incompréhensions en matière de contrôles
Les contrôles de l'assurance maladie, sous l'autorité des directeurs généraux d'ARS, sont aujourd'hui mal vécus par les établissements, au sein des personnels tant administratifs que soignants. Lors des déplacements ou auditions de la mission, seul un hôpital a estimé ne pas rencontrer de problème particulier à cet égard. Fondé ou non, le constat de l' incompréhension réciproque ne peut pas être nié ou négligé, car celle-ci crée des doutes et des incertitudes sur le principe même du modèle.
Or, personne ne remet en cause l'existence de contrôles, indispensables dans un système de tarification à l'activité pour qu'il ne devienne pas un « guichet ouvert ».
Les contrôles doivent cependant se limiter aux abus ou aux défauts de codage, pas aux décisions médicales prises à un instant T et qui peuvent éventuellement s'avérer a posteriori moins pertinentes.
Ce débat, parfois virulent, concentre en tout cas les critiques qui peuvent être faites sur la manière dont la T2A a été mise en place en France : une certaine précipitation, une relative opacité des décisions et leur instabilité. Les règles du codage sont complexes, incertaines et fluctuantes ; le partage des informations est défaillant entre les acteurs.
La récente réforme reste timide et il n'est pas certain qu'elle permette de lever les craintes des professionnels. Il est vrai aussi que les critiques portent largement sur les pratiques.
Au fond, il est nécessaire de restaurer la confiance des équipes vis-à-vis des contrôles.
|
Propositions Transformer la commission de contrôle placée auprès du directeur général de l'ARS en une commission de concertation et de dialogue composée à parité de représentants, d'une part, de l'assurance maladie et de l'ARS, d'autre part, des fédérations hospitalières. Diversifier les équipes de contrôles en faisant appel à des vacations de médecins hospitaliers en exercice. Améliorer la qualité et la rapidité des réponses de l'Atih aux questions posées sur le codage par les établissements. Renforcer le pilotage national des contrôles pour éviter les trop grandes disparités régionales dans leurs modalités et dans la fixation des sanctions effectives. |
2. Ajuster les dotations budgétaires
En adoptant la T2A, le législateur a entendu maintenir, à côté d'un financement strictement lié à l'activité de l'établissement, des recettes qui en sont décorrélées, notamment afin d'assurer le fonctionnement des missions de service public. La dotation Migac a été créée à cet effet ; on peut relever que ses constantes transformations montrent, s'il en était besoin, la relative impréparation du passage à la T2A, qu'il a fallu, en permanence, adapter de manière autre qu'homéopathique.
Remettre à plat et simplifier la dotation finançant les missions d'intérêt général
Face à une position de principe initiale impossible à tenir, à savoir le financement à 100 % par la T2A dans un délai très court, les pouvoirs publics ont dû progressivement renforcer et affiner les Mig pour aboutir aujourd'hui à un système complexe, opaque et peu efficace . Ainsi, la sincérité de la valorisation des enveloppes dédiées à l'accueil de patients en situation de précarité et à la permanence des soins, transférées des tarifs vers les Mig en 2009, a été contestée, quand bien même le bien-fondé de leur existence est réel.
Au final, elles ne satisfont personne : les établissements privés estiment ne pas en percevoir suffisamment ; le secteur public pointe du doigt les nombreuses et importantes missions qui ne sont pas financées à leur juste niveau 59 ( * ) .
Un travail conséquent a été réalisé par la « modélisation » et le développement de la « justification au premier euro » qui permettent de sortir de la logique de reconduction d'enveloppes historiques. Pour autant, la logique d'ensemble doit maintenant être repensée : à force de vouloir répondre à telle ou telle question, l'éclatement des Mig est devenu un obstacle à une gestion claire de l'argent public . Une entreprise de simplification est nécessaire pour rendre lisible, pour le monde soignant, les éléments et indicateurs qui fondent le calcul de la dotation.
Par exemple, il semble nécessaire de revoir la composition de la dotation « précarité » (150 millions d'euros en 2012, un niveau stable depuis 2010, avec une légère baisse en 2011) : le critère d'éligibilité repose uniquement sur le taux de patients hospitalisés qui relèvent de la CMU, CMU-c ou de l'AME 60 ( * ) , sans que l'on sache comment ce taux a été fixé, et les modalités de répartition de l'enveloppe sont connues de la seule administration... Au centre hospitalier Delafontaine de Saint-Denis, la dotation est identique depuis 2010 (1,45 million d'euros), alors que l'activité globale a progressé et que le nombre de séjours de patients CMU, CMU-c et AME a crû de presque 25 % entre 2009 et 2011. Par ailleurs, la FHP dénonce l'inégale répartition de cette dotation selon que le patient est hospitalisé dans le secteur public ou privé.
|
Proposition Remettre à plat l'ensemble des Mig par un travail contradictoire entre les différents acteurs et dans l'objectif de simplifier et clarifier la dotation. |
Le financement de la recherche et de l'enseignement
L'enveloppe des Merri a été profondément réformée à compter de 2008 pour sortir de la logique de financement sur des bases historiques.
Cette évolution n'a cependant pas permis de s'extraire d'un a priori pourtant peu évident : l'assurance maladie doit-elle financer la recherche ? Autant la rémunération des étudiants en médecine peut relever, en partie, d'un financement par le système de santé du fait de leur participation au processus de soins, autant la recherche devrait plutôt être financée par l'Etat dans le cadre de ses compétences et d'une politique globale.
Le système actuel tend en outre à concentrer les crédits Merri sur les CHU, lieux premiers de formation, alors que la part consacrée à la recherche pourrait plus utilement être affectée par projet quel que soit l'établissement porteur du dossier.
La montée en charge de dépenses financées par l'assurance maladie, mais qui ne relèvent pas de son « coeur de métier », à savoir le remboursement des soins, a contribué au fil des années à amputer l'Ondam, qui est une enveloppe fermée, au détriment du fonctionnement des établissements de santé, alors même que l'enseignement et la recherche restent de la compétence principale de l'Etat.
|
Proposition Transférer les crédits dédiés à l'enseignement et à la recherche sur le budget de l'Etat, sans amputation de l'Ondam. |
C. ALLIER RÉGULATION DES DÉPENSES ET MARGES DE MANoeUVRE LOCALES
1. Réformer la régulation prix-volumes
Alors que la T2A a été « vendue » aux hospitaliers comme source d'augmentation des recettes de leur établissement, la réalité fut tout autre en raison de la contrainte resserrée de l'Ondam et des modalités de régulation qui sont organisées au niveau national via une mise en réserve infra-annuelle de dotations budgétaires et, surtout, par un ajustement préalable des tarifs selon la prévision d'évolution de l'activité.
Cette construction a abouti à la baisse des tarifs, donc à une diminution des recettes pour les établissements qui ne « réussissent » pas à augmenter suffisamment leur volume d'activité. Ainsi, dans sa circulaire sur la campagne budgétaire pour 2012, la DGOS se réjouit de l'augmentation des tarifs de 0,19 % en 2012, « première fois depuis trois ans qu'[ils] sont en progression » . Il est cependant utile de modérer cet enthousiasme puisque, selon la DGOS elle-même dans les réponses qu'elle a apportées aux rapporteurs, ils baissent en fait de 0,21 % dans le secteur public du fait de la poursuite de la convergence ciblée.
Si tant est qu'elle soit efficace pour maîtriser l'Ondam, cette méthode est décourageante pour les établissements et peu pertinente économiquement .
Qui plus est, elle a été adoptée car elle est puissante et efficace, mais aussi parce que n'existaient pas les autres mécanismes d'alerte mis en place depuis lors. Le rapport Briet a permis de conforter plusieurs dispositifs qui complètent la panoplie à la disposition des pouvoirs publics pour réguler les dépenses, en particulier au niveau infra-annuel : comité de pilotage de l'Ondam, amélioration des outils statistiques, renforcement des compétences du comité d'alerte dans la loi de financement de la sécurité sociale pour 2011...
C'est pourquoi il est possible aujourd'hui, en plus d'être nécessaire, d' adapter le système français de régulation prix-volumes, tout en conservant l'impératif d'un objectif maîtrisé de dépenses .
Certains pays pratiquant la T2A ont par exemple mis en place une régulation au niveau micro-économique ; un contrat pourrait ainsi être conclu entre l'ARS et chaque établissement pour lui fixer un volume d'activité. Lourde et certainement complexe à mettre en oeuvre, cette solution présente l'avantage de ne pas pénaliser indistinctement les établissements quels que soient leur situation et leur positionnement territorial.
Une autre piste de travail, pas antinomique de la précédente, consisterait à déterminer un volume d'activité assorti de tarifs stables , qui pourraient utilement être fixés de manière pluriannuelle, puis des financements dégressifs au-delà . Cette solution apporterait plus de stabilité et de lisibilité aux tarifs.
En tout état de cause, cette réforme doit permettre de sortir de la mise en réserve des Migac qui porte principalement sur les aides à la contractualisation et presque exclusivement sur le secteur public. Ce dispositif n'est pas pertinent économiquement, car le financement d'un projet ne doit pas dépendre du déblocage a posteriori de crédits ; en outre, là aussi, il focalise inutilement l'attention. Il serait d'ailleurs préférable de prévoir une enveloppe qui serait éventuellement engagée, non pas l'année même, mais la suivante selon les résultats de l'Ondam ; son utilisation en n+1 améliorerait la lisibilité du dispositif et permettrait de répartir la charge sur des critères moins arbitraires.
|
Proposition Réformer la régulation des dépenses pour la rapprocher de l'évolution de l'activité de chaque établissement et éviter la mise en réserve infra-annuelle de crédits budgétaires. |
2. Donner des marges de manoeuvre aux ARS
Même si elles ont pris la succession des agences régionales de l'hospitalisation (ARH), les ARS sont des structures jeunes qui doivent prendre l'entière mesure des compétences qui leur ont été attribuées par le législateur. Elles jouent un rôle global essentiel pour l'évolution du système français de santé, puisqu'elles travaillent à la fois sur la médecine de ville et sur l'hôpital 61 ( * ) .
Elles doivent cependant disposer de marges de manoeuvre pour exercer cette fonction transversale et mettre en pratique la logique de parcours de soins ( cf . infra .).
Pour cela, elles doivent contenir leurs actions à un niveau de pilotage stratégique et ne pas s'impliquer trop avant dans la gestion même des établissements. Ce reproche a été entendu plusieurs fois par la mission lors de ses auditions ou déplacements et, sans le surévaluer, elle le relaie parce qu'elle estime que les ARS perdront leur raison d'être si elles se diluent dans le quotidien.
Si elles ne peuvent pas, en tout état de cause, agir sur l'enveloppe tarifaire, puisqu'il ne peut être question de déroger à la règle de tarifs nationaux de prise en charge, elles pourraient cependant agir plus fortement sur le volume et sur les dotations budgétaires.
La création du fonds d'intervention régional (Fir) par la loi de financement de la sécurité sociale pour 2012 a constitué un premier pas que le Sénat a soutenu, tout en soulevant certaines interrogations par exemple relatives à la répartition de l'enveloppe dédiée à la permanence des soins. Il faut certainement aller plus loin dans la fongibilité des crédits afin que les ARS puissent mener des actions locales et disposent des moyens financiers, complémentaires aux outils administratifs, pour orienter l'offre de soins. Les marges de manoeuvre seront cependant limitées par l'évolution nécessairement contrainte de l'Ondam.
En outre, on a vu précédemment deux évolutions dans lesquelles les ARS devraient jouer un rôle sensible :
- la coopération entre établissements . Alors que la T2A ne la favorise pas naturellement, les ARS doivent pouvoir garantir les ressources de ceux qui souhaitent s'engager dans de tels projets afin de leur assurer une certaine visibilité et affermir la validité de leurs calculs de retour sur investissement ;
- les activités essentielles à l'offre de soins sur un territoire mais qui ne peuvent pas trouver d'équilibre uniquement lié à l'activité en raison de l'isolement ou de contraintes externes. Les ARS doivent identifier très précisément ces activités et les établissements concernés, puis organiser leur financement spécifique.
|
Proposition Conforter les ARS pour évaluer les besoins de financement des établissements de santé et leur confier des marges de manoeuvre financières plus importantes, notamment pour accompagner les coopérations hospitalières. |
II. GARANTIR LA QUALITÉ DE PRISE EN CHARGE POUR LES PATIENTS
A. LA PERTINENCE DES SOINS ET DES SÉJOURS : LUTTER CONTRE LES ACTES INUTILES
Selon une récente enquête menée par la FHF 62 ( * ) , les médecins estiment qu'environ 28 % des actes médicaux ne sont pas « pleinement justifiés ». Les praticiens sondés expliquent ce phénomène principalement par la demande des patients et la peur du risque judiciaire, mais aussi par les insuffisances de la formation initiale, l'absence de référentiels et de contrôle des pratiques et par les incitations économiques.
Elle confirme le sentiment recueilli par la Mecss d' un nombre élevé, mais non évalué précisément, d'actes inutiles . Nombre de médecins rencontrés durant les travaux se sont régulièrement fait l'écho de cette préoccupation : si des examens ou actes sont naturellement coûteux pour la société, ils peuvent surtout présenter des inconvénients pour les patients eux-mêmes et ils réduisent inutilement le temps médical et soignant dans un contexte démographique défavorable.
Ainsi, une étude conduite par la même FHF entre décembre 2009 et septembre 2010 a révélé certaines pratiques divergentes des recommandations de bonnes pratiques 63 ( * ) , par exemple pour des radiographies du crâne, considérées comme inutiles pour les traumatismes crâniens simples, des cholécystectomies (en 2004, 11 % des ablations de la vésicule biliaire ne correspondaient pas aux indications figurant dans les recommandations de bonnes pratiques) ou des examens de dépistage systématique des cancers du sein et de la prostate. Il existe également un risque de redondance de certains actes, par exemple la réalisation d'un scanner dans l'attente d'une IRM.
La société française d'anesthésie et de réanimation (Sfar) a récemment publié une recommandation relative aux examens préinterventionnels systématiques avec pour objectif de les limiter au strict nécessaire. Si le caractère non automatique de ces examens complémentaires (électrocardiogrammes ou radios thoraciques par exemple) avait déjà été souligné en 1998 dans un précédent document, la Sfar regrette le maintien de ces examens « en batterie » qui, estime-t-elle, ne servent à rien, coûtent cher et font perdre un temps précieux au patient et à l'hôpital. Elle préconise une plus grande sélectivité, fondée sur la prise en compte du type de chirurgie pratiquée, de l'état de gravité du patient et des facteurs de risques.
Il est vrai que les référentiels de bonnes pratiques développés par la HAS sont encore insuffisants et son président a reconnu devant la Mecss une certaine lenteur dans les travaux qui étaient menés. L'agence a décidé d' accélérer ses études , ce qui est indispensable : elle a achevé celle sur la césarienne programmée, celle sur l'amygdalectomie devant être publiée prochainement ; elle en a prévu sur l'appendicectomie, l'opération de la cataracte et dans le domaine de la chirurgie orthopédique.
Le déplacement de la mission à l'Institut Sainte-Catherine en Avignon a montré que certaines spécialités sont en avance en matière de référentiels et de bonnes pratiques ; c'est particulièrement le cas en cancérologie, où les molécules peuvent être très onéreuses.
|
Rapport de l'assurance maladie
L'article L. 111-1 du code de la sécurité sociale prévoit que l'Union nationale des caisses d'assurance maladie (Uncam) transmet, chaque année, au Gouvernement des propositions relatives à l'évolution de ses charges et produits. Dans le cadre de son rapport 2012, adopté le 19 juillet dernier, l'Uncam évoque notamment les aspects liés aux bonnes pratiques, à partir de quelques exemples. Arthrose du genou suivie d'une pose de prothèse (1,1 milliard d'euros pour l'ensemble du processus de soins) Des publications médicales et certaines équipes recommandent l'usage de prothèses cimentées mais il n'existe pas en France de recommandations nationales issues d'un suivi en vie réelle de ces prothèses. Or, elles s'avèrent 25 % moins chères que les autres, alors que le risque de révision serait moins élevé (selon un registre clinique réalisé en Suède). En outre, le contenu de la rééducation n'est aujourd'hui pas défini précisément dans un référentiel de bonnes pratiques professionnelles. Si 69 % des patients opérés sont orientés vers une prise en charge en SSR, le taux varie de 51 % à 81 % selon les régions. Pour l'assurance maladie, le coût s'élève à 4 820 euros en SSR et à 860 euros en ville, le reste à charge étant souvent plus élevé pour le patient en ville qu'en établissement. Chirurgie des varices des membres inférieurs (264 millions) La France n'utilise quasiment pas les nouvelles techniques non chirurgicales, qui représentent 56 % des actes au Royaume-Uni. Or, elles peuvent être réalisées en ambulatoire et améliorer la qualité de prise en charge des patients en évitant une anesthésie générale. La HAS n'en a cependant pas publié d'évaluation. En outre, les indemnités journalières sont aujourd'hui très nettement supérieures à la durée moyenne d'arrêt validée par la HAS. Cancer de la prostate A contrario , la HAS ne recommande pas le dépistage systématique du cancer de la prostate par dosage de PSA (prostate-specific antigen) , alors que la pratique d'un dépistage de masse existe dans les faits : paradoxalement, le taux de dépistage de ce cancer est supérieur à celui du cancer du sein ou colorectal. En outre, les taux varient du simple au double selon les départements. |
Par ailleurs, une étude nationale menée sur la période 2010-2011 par la DGOS sur les inadéquations hospitalières en médecine et chirurgie montre que, sur un jour donné dans les établissements de santé, 10,3 % des lits sont occupés de façon non pertinente. Le pourcentage est de 5 % dans les services de chirurgie et 17,5 % dans ceux de médecine. 3,8 % des hospitalisations sont inadéquates dès l'admission tandis que 12,5 % d'entre elles comportent au moins une journée inadéquate.
Pour autant, la montée en puissance de la T2A a entraîné une nette diminution de la durée des séjours, parfois critiquée quand elle est excessive. Ce sujet de la pertinence des séjours pose donc un ensemble plus vaste de questions : la coordination des différents acteurs, la disposition de places en aval de la prise en charge sanitaire 64 ( * ) ou encore les alternatives à l'hospitalisation. Dans un établissement visité par la mission, ses responsables ont également dénoncé des phénomènes inadmissibles d'entrée de personnes âgées à l'hôpital le vendredi, car la maison de retraite qui les héberge ne souhaite pas avoir à les prendre en charge le week-end en cas de problème de santé.
Dans le même esprit, l'affaiblissement de la médecine de ville, notamment en cas de difficultés démographiques sur un territoire, pèse sur l'hôpital, établissement de recours, et entraîne une activité et un coût pour la société peu justifiés ; la directrice du centre hospitalier de Laval évoquait à ce sujet les spécialités de pédiatrie, d'ophtalmologie ou d'ORL.
Plusieurs personnes interrogées par la mission ont également souligné le fait que les étudiants en médecine sont aujourd'hui insuffisamment sensibilisés aux enjeux médico-économiques . La multiplication d'examens à la nécessité variable semble ainsi trop souvent considérée par les jeunes praticiens comme le gage d'un meilleur diagnostic et d'une prise en charge plus adaptée.
Par ailleurs, les patients , de mieux en mieux informés, peuvent eux-mêmes contribuer à la multiplication d'actes non pertinents.
Les actions menées par six ARS dans le cadre d'un groupe de travail incluant la DGOS, la Cnam et la HAS pour définir une méthodologie permettant de repérer les actes non pertinents et agir en conséquence auprès des établissements de santé devraient être renforcées par la création sur l'ensemble du territoire de véritables observatoires de la qualité et de la pertinence des soins .
|
Propositions Développer les référentiels de la Haute Autorité de santé pour le plus grand nombre de pathologies. Créer des observatoires de la qualité et de la pertinence des soins au sein des ARS. Revoir la question de la couverture assurantielle des praticiens et des établissements afin d'éviter la multiplication des actes destinés à une couverture médico-légale. Faire évoluer la médecine « expertale » pour la rapprocher de l'exercice en situation. Intégrer la dimension médico-économique et la pertinence des actes dans les études de santé initiales, mais aussi continues (médecins, infirmières, sages-femmes, masseurs-kinésithérapeutes). |
B. PLACER AU PREMIER PLAN LA QUALITÉ DES SOINS
Une démarche protéiforme complexe...
Depuis la réforme hospitalière de 1996 65 ( * ) , les établissements de santé doivent être certifiés pour continuer d'accueillir des patients ; cette évaluation externe indépendante est aujourd'hui réalisée par la HAS, dans le cadre d'une procédure véritablement contraignante qu'elle a orientée vers le suivi des pratiques professionnelles pour renforcer la médicalisation de la démarche.
Dans ce cadre, l'agence a rendu obligatoire le recueil d'indicateurs de qualité sur la tenue du dossier patient, le délai d'envoi du courrier de fin d'hospitalisation, le dépistage des troubles nutritionnels, la traçabilité de l'évaluation de la douleur, la tenue du dossier anesthésique et les prescriptions médicamenteuses dans l'infarctus du myocarde.
En outre, le ministère de la santé et la HAS ont ouvert un site internet , « Platines » (plateforme d'informations sur les établissements de santé), qui entend fournir une information « grand public » sur l'activité et la qualité des établissements. Divers indicateurs y sont présentés qui recoupent ceux demandés par la HAS pour la certification : lutte contre les infections nosocomiales 66 ( * ) , hygiène des mains, surveillance des patients opérés, bon usage des antibiotiques, staphylocoque doré, partage d'informations au cours d'une hospitalisation ou dans le cadre d'une anesthésie, communication avec le médecin traitant, mesure de la douleur, suivi du poids...
On le voit, la notion de qualité des soins est protéiforme ; elle recoupe la sécurité des patients, la gestion des risques liés à la prise médicamenteuse, à l'utilisation de dispositifs médicaux, implantables ou non, à l'environnement (eau, air, alimentation, déchets...), le suivi de procédures de surveillance, par exemple pour les produits sanguins,... Qui plus est, certaines mesures prêtent à sourire : un responsable hospitalier a par exemple expliqué à la mission que le critère d'hygiène des mains était principalement apprécié selon le niveau des achats en savon de l'hôpital...
Dans les enquêtes internationales, les principales mesures de la qualité sont le taux de mortalité - à l'hôpital ou dans un délai post-hospitalisation -, la durée du séjour , la survenance de réadmissions non programmées, de réinterventions ou de complications postopératoires, les infections nosocomiales ou encore les événements indésirables .
Sur ce dernier point, la Drees et l'Irdes ont mené en 2011 une étude centrée sur neuf d'entre eux et définis comme des « événement[s] défavorable[s] pour le patient, consécutif[s] aux stratégies et actes de diagnostics et de traitements, et qui ne relève[nt] pas d'une évolution naturelle de la maladie » 67 ( * ) . Entre 275 000 et 395 000 événements indésirables, dont 95 000 à 180 000 seraient évitables, surviendraient chaque année. Le surcoût pour l'assurance maladie est estimé à 700 millions d'euros. Quatre événements indésirables concentrent à eux seuls les neuf dixièmes de ce surcoût : les désordres physiologiques et métaboliques postopératoires ; les septicémies postopératoires ; les escarres ; les embolies pulmonaires postopératoires.
En outre, les résultats d'une intervention ou d'un traitement sont influencés à des degrés divers, mais non marginaux, par les caractéristiques des patients : âge, sexe, gravité de la maladie et de l'état de santé général, comorbidités éventuelles, statut socio-économique, capacité à suivre les prescriptions postopératoires ou post-hospitalisation...
Enfin, le type d'établissement doit être, le cas échéant, pris en compte, selon sa situation sur le territoire ou ses contraintes propres.
... quasiment impossible à modéliser pour intégrer un système de financement
La panoplie d'indicateurs pertinents pour qualifier la qualité des soins dans un établissement est telle qu'il semble particulièrement ambitieux de parvenir à les modéliser pour les introduire sous forme d'incitations dans un système de tarification.
L'Angleterre a certes commencé à le faire, en prévoyant une majoration des ressources des établissements, limitée à 1,5 % en 2010-2011, en cas d'atteinte de résultats sur certains objectifs négociés. Aucune évaluation de cette politique n'est aujourd'hui disponible, mais Pierre-Louis Bras, inspecteur général des affaires sociales, montre clairement, dans un article paru récemment 68 ( * ) , que ce lien entre qualité et financement est l'aboutissement d'un travail complet et pluridisciplinaire sur l'évaluation de la qualité : indicateurs spécifiques à certaines prises en charge, sondages auprès des patients et du personnel soignant, publication annuelle de comptes qualité ( quality accounts ), supervision par une institution indépendante.
La complexité nécessaire pour une prise en compte pertinente de la qualité s'accommode mal de l'automaticité d'une tarification à l'activité, encore plus en l'absence d'outils pour la mesurer...
Lors de son audition par la Mecss, Frédéric Van Roekeghem, directeur général de la Cnam, a plutôt insisté sur le fait que la réputation des établissements de santé peut être un moteur d'évolution des pratiques tout aussi efficace, sinon plus, que les incitations tarifaires . Il a notamment pris l'exemple de l'hôpital presbytérien de New-York qui s'est engagé à rendre public le détail de ses résultats cliniques, décision qui a eu un impact certain sur la prise de conscience par les personnels soignants de l'importance des indicateurs de qualité.
L'Angleterre a développé un site internet, « NHS choices » , qui donne accès à un classement annuel des hôpitaux, à une liste d'indicateurs de qualité pour chaque établissement ainsi qu'au taux de satisfaction des patients et à l'appréciation du personnel soignant sur la qualité des soins fournis, ces deux indicateurs étant mesurés chaque année.
Plusieurs responsables hospitaliers, par exemple au CHU de Rennes, ont également estimé, lors de leur entretien avec la mission, que la pertinence des soins et l'évaluation des pratiques professionnelles étaient plus importantes que les procédures de qualité.
Le site « Platines » se rapproche des expériences étrangères et la piste de la large publicité d'indicateurs doit être approfondie en France. Ceux-ci doivent cependant être scientifiquement fondés et partagés par les acteurs pour éviter les écueils médiatiques, dont les « palmarès » publiés régulièrement dans la presse et à la méthodologie contestable sont l'illustration.
En outre, la supervision de la qualité doit être assurée par une autorité qui soit indépendante tant de la tutelle des établissements que des financeurs. Les ARS ne peuvent pas jouer un rôle déterminant en la matière car elles seraient en conflit d'intérêts potentiel entre leurs différentes missions.
Qui plus est, un système d'incitations fondé sur les progrès réalisés par les établissements de santé, à l'instar de ce qui a été mis en oeuvre en Angleterre, se heurterait au défaut qui a été souvent entendu par la Mecss au sujet de la mise en place de la T2A : alléchant pour les équipes, il serait susceptible d'entraîner, dans le cadre d'une enveloppe fermée, une baisse des ressources tarifaires des établissements dès lors que, sans pour autant diminuer la qualité des soins qu'ils fournissent, ils ne seraient pas en mesure de l'améliorer régulièrement d'une année sur l'autre ou, surtout, de l'améliorer « plus » que les autres.
Plutôt que d'introduire des bonus dans le système de financement, modalité complexe à mettre en oeuvre, il serait en revanche plus aisé de sanctionner financièrement la non-qualité . Aux Etats-Unis, le Medicare a fait le choix de ne plus rembourser les hospitalisations liées à la survenance d'événements indésirables évitables comme les infections nosocomiales à la suite d'une hospitalisation. Pour autant, ces sanctions doivent rester équilibrées : suffisantes pour être comprises ; modérées pour ne pas entraîner l'établissement dans un cercle vicieux, des ressources étant souvent nécessaires pour investir, au départ, dans la qualité.
Il pourrait également être envisagé de consacrer, au sein des aides à la contractualisation et sur appels à projets, des financements pour encourager les efforts d'amélioration de la qualité menés par les établissements de santé. Cela correspondrait à l'esprit d'origine des aides à la contractualisation qui est d'accompagner de façon temporaire et non reconductible les démarches entreprises par les établissements sur des sujets précis.
|
Propositions Déployer une véritable stratégie de la qualité : - confier une responsabilité explicite de supervision et de mise en oeuvre à une institution indépendante, dotée de l'autorité suffisante ; - améliorer les indicateurs de qualité et de sécurité, en les complétant par des sondages auprès des patients et des personnels soignants ; - organiser leur publicité sur des bases scientifiques établies. Ne pas rembourser certains séjours lorsque surviennent des événements indésirables. Dédier dans les dotations non tarifaires une enveloppe concernant la qualité des soins, attribuée sur appels à projets. |
C. EXPÉRIMENTER LE FINANCEMENT DU PARCOURS DE SANTÉ
1. La médecine de parcours au secours du système de santé
Selon le Haut Conseil sur l'avenir de l'assurance maladie (Hcaam), « la recherche d'une qualité soignante et sociale globale, c'est-à-dire sur l'ensemble du parcours de soins, constitue une orientation centrale de tout le système soignant » 69 ( * ) .
Le système de santé français, notamment hospitalier, s'est construit sur la prise en charge aiguë d'une pathologie, dans un temps où l'espérance et les modes de vie limitaient le développement de maladies dégénératives et/ou chroniques.
Aujourd'hui, neuf millions de personnes, soit 15,5 % de la population, sont en affection de longue durée (ALD), ce qui représente presque les deux tiers des dépenses de l'assurance maladie . Diverses études ont montré que la progression importante du coût de la prise en charge s'expliquait principalement par la croissance élevée des effectifs de patients, liée en particulier au vieillissement de la population et aux évolutions de consommation. Cinq pathologies concentrent à elles seules près de 85 % des patients en ALD : diabète, cancers, maladies cardio-vasculaires, hypertension artérielle sévère et affections psychiatriques de longue durée. Le nombre de personnes atteintes de diabète a ainsi augmenté en moyenne de 7,5 % par an depuis 2005. Première ALD en termes d'effectifs, cette pathologie représentait en 2010 un coût d'environ 10 milliards d'euros pour l'assurance maladie, soit environ 7,5 % de l'Ondam.
Plus largement, on estime à 15 millions le nombre de personnes atteintes d'une maladie chronique ; outre les ALD précitées, il peut s'agir d'insuffisance rénale, de certaines bronchites, d'asthme, de pathologies lourdes ou rares (sclérose en plaques, mucoviscidose, drépanocytose, myopathies), de maladies transmissibles persistantes (hépatite C, VIH...). En outre, les phénomènes de polypathologies deviennent de plus en plus prégnants.
Au total, l'effectif de personnes désormais concernées impose d' adapter le système de santé pour prendre en compte l'évolution de la prise en charge sanitaire .
Les maladies chroniques, pour lesquelles la notion de qualité de vie est capitale en raison de la durée de l'épreuve subie, mobilisent autour du patient un ensemble d'acteurs en provenance ou non du monde soignant. La coordination est donc essentielle . Or, la mauvaise prise en charge du parcours de soins des personnes âgées dépendantes serait à l'origine, selon le Hcaam, d'hospitalisations inutiles, déstabilisantes pour les patients et synonymes de surcoûts estimés à plusieurs milliards d'euros pour les seules dépenses hospitalières 70 ( * ) .
Lors de son audition par la Mecss, la HAS a souligné qu'elle avait engagé des travaux de définition des parcours de soins pour les ALD. Elle met d'ores et déjà à disposition des professionnels de santé un certain nombre de publications, notamment divers guides, pour les quatre maladies chroniques que sont la bronchite chronique obstructive (BPCO), la maladie de Parkinson, la maladie rénale chronique et l'insuffisance cardiaque.
Pour autant, des réformes ont été engagées pour améliorer ce parcours au sein de la médecine de ville, par exemple par la consécration du médecin traitant, mais peu de choses ont été lancées concrètement sur la coordination entre ville, établissements MCO et SSR et, le cas échéant, établissement d'hébergement de personnes âgées ou médico-social .
Chaque type de pathologie nécessite une approche spécifique et adaptée, qui doit mener à un « parcours de santé » plus qu'à un parcours de soins et permettre un enchaînement adéquat dans l'intervention des différents acteurs pour accompagner globalement le patient sur le long terme . C'est aussi dans cet esprit que le développement et l'interconnexion des systèmes d'information sont indispensables, ainsi que la mise en place rapide d'une facturation au fil de l'eau à l'assurance maladie.
2. Globaliser la tarification afin de prendre en compte le parcours de soins pour certaines pathologies
La tarification à l'activité en vigueur dans le secteur hospitalier est centrée sur le diagnostic principal d'un séjour et sur les actes et prestations effectués à cette occasion. Elle incite à ne réaliser que ce qui est inclus dans le GHS qui résulte plus ou moins directement d'une moyenne nationale de prise en charge. Elle n'est donc pas organisée autour du malade mais de sa maladie . En conséquence, elle relève plutôt d'une logique antinomique de celle d'un parcours de soins ou de santé.
Ainsi que le soulignait Christophe Jacquinet, président du collège des directeurs généraux d'ARS, lors de son audition, elle ne prend pas suffisamment en compte la complexité croissante des prises en charge liée au nombre de pathologies chroniques, au vieillissement des patients ainsi qu'au développement de la souffrance psychique et des pathologies psychiatriques.
Les exemples étrangers de bundled payment , c'est-à-dire d'application d'un paiement forfaitaire global pour l'ensemble d'un parcours de soins, peuvent apporter un éclairage. Le programme ProvenCare , développé par le groupe de santé Geisinger dans l'Etat de Pennsylvanie aux Etats-Unis, se fonde notamment sur la mise en place d'un paiement global allant de la prise en charge préopératoire à l'ensemble des soins liés aux complications susceptibles d'intervenir dans les quatre-vingt-dix jours suivant l'opération. Il a d'abord été mis en place en 2006 pour les pontages coronariens avant d'être progressivement étendu, notamment à la chirurgie bariatrique et aux angioplasties.
Une expérimentation pourrait être lancée dès à présent sur des pathologies lourdes mais dont la prise en charge est relativement encadrée, par exemple certains cancers ou les maladies cardio-vasculaires, afin de dégager une enveloppe de financement globale pour la prise en charge du patient, du diagnostic au traitement et aux soins postérieurs .
Les dernières négociations conventionnelles ont ouvert la voie à cette logique pour les soins de ville, que ce soit pour les médecins ou les pharmaciens avec des objectifs de santé publique et l'introduction d'une rémunération à la performance.
Cette évolution nécessaire pose, il est vrai, de redoutables questions pour un système cloisonné comme celui qui existe depuis fort longtemps en France. De manière anecdotique, le découpage de l'Ondam en différents sous-objectifs ville et établissements s'oppose, en l'état, à une telle réforme car le financement devrait naturellement aller à des acteurs dont les ressources dépendent aujourd'hui de plusieurs de ses compartiments. En outre, les modalités de répartition des crédits devraient être l'objet de longues négociations...
|
Proposition Engager dès à présent la réflexion sur une tarification « au parcours » en identifiant les pathologies pouvant faire l'objet d'une expérimentation. |
III. ÉVALUER SOIGNEUSEMENT TOUTE NOUVELLE EXTENSION DE LA T2A
La loi de financement de la sécurité sociale pour 2004 a prévu une entrée en vigueur progressive de la T2A pour les activités de médecine, chirurgie et obstétrique. Trois secteurs sont encore exclus de cette réforme.
A. LES HÔPITAUX LOCAUX
La loi de financement de la sécurité sociale pour 2010 71 ( * ) a donné un délai aux hôpitaux locaux pour appliquer la T2A. Initialement fixée au 1 er janvier 2012, l'échéance a été reportée au 1 er mars 2013 par la loi de financement de la sécurité sociale pour 2012 72 ( * ) . Souvent appelés hôpitaux locaux alors que la loi HPST a supprimé les différentes catégories d'établissements, les anciens hôpitaux ruraux connaissent en effet une situation particulière : généralement, de petite taille, ils ne disposent pas aisément de l'ensemble des moyens techniques et humains nécessaires au codage et à l'intégration dans la logique du financement à l'activité.
Ces établissements seront touchés de plein fouet par les effets pervers actuels de la T2A . Situés dans des bassins de population vieillissante et en diminution, ils ne peuvent pas augmenter leur volume d'actes. Surtout, ils développent principalement une activité médicale, avec peu ou pas d'acte chirurgical ou obstétrical. Or, on l'a vu, la T2A favorise aujourd'hui les actes techniques plus que le temps médical ou soignant.
Pourtant, ces établissements rendent un véritable service public de proximité , souvent dans le domaine gériatrique. Ils constituent une articulation précieuse entre la médecine de ville et les établissements hospitaliers puisque les praticiens libéraux y réalisent régulièrement des vacations. Le mode de financement des hôpitaux locaux doit donc également s'inscrire dans la problématique de l'inégale répartition des professionnels de santé sur le territoire : premiers recours hospitaliers, ils peuvent servir d'appui, de référent, et stabiliser l'installation de praticiens en libéral.
Le maintien d'une structure publique de soins doit naturellement être justifié par un intérêt médico-économique et les hôpitaux locaux doivent trouver une place originale dans le système de santé, complémentaire d'une part à la médecine de ville, d'autre part, à l'établissement de santé plus éloigné mais disposant d'un plateau technique complet.
Dans ce contexte, le passage de ce type d'établissement à la T2A ne semble pas adapté aujourd'hui, le risque de leur déstabilisation étant trop important au regard du service public qu'ils peuvent rendre sur le territoire.
|
Proposition Suspendre le passage à la T2A des hôpitaux locaux et lancer une réflexion stratégique sur la place de ces établissements dans le système de santé. |
B. LES ACTIVITÉS DE SOINS DE SUITE ET DE RÉADAPTATION
Deux décrets datant d'avril 2008 73 ( * ) ont réformé l'activité de soins de suite et de réadaptation (SSR), anciennement appelée « moyen séjour », qui a pour objet de prévenir ou de réduire les conséquences fonctionnelles, physiques, cognitives, psychologiques ou sociales des déficiences et des limitations de capacité des patients et de promouvoir leur réadaptation et leur réinsertion.
Assurant à la fois des soins médicaux, la rééducation et la réadaptation, des actions de prévention et d'éducation thérapeutique, l'accompagnement à la réinsertion familiale, sociale, scolaire ou professionnelle, le SSR est au centre du parcours de soins pour de nombreux patients, entre soins de courte durée et retour au domicile.
Les dépenses de l'assurance maladie pour les prises en charge de SSR ont atteint 7 milliards d'euros en 2010, soit 10 % de l'Ondam hospitalier . L'activité a beaucoup augmenté ces dernières années, particulièrement dans le secteur privé lucratif : + 10 % pour les séjours en hospitalisation complète entre 2005 et 2009, + 40 % pour ceux en hospitalisation partielle et + 15 % pour les consultations externes 74 ( * ) .
Il est d'ailleurs intéressant de noter que cette évolution très dynamique du nombre de prises en charge en SSR est pour partie liée aÌ l'application de la T2A en MCO, qui a inciteì les établissements aÌ réduire la durée moyenne des séjours. De ce fait, les patients sont désormais transférés plus rapidement vers les services de SSR. Le vieillissement de la population constitue également un facteur d'explication de cette progression.
Les activités de SSR des établissements de santeì publics et privés non lucratifs sont actuellement financées forfaitairement par une dotation annuelle, qui n'a connu qu'une augmentation modérée (2,5 %) sur la période 2007-2010. Les établissements privés lucratifs, dont l'activitéì de SSR est financée par des prestations journalières, ont vu leurs recettes s'accroître de manière beaucoup plus soutenue durant cette période (8,1 %). Les établissements privés lucratifs ont ainsi augmenté plus rapidement leurs capacités que les établissements ex-DG.
Le passage annoncé des activités de SSR en T2A vise à remédier aux effets pervers de la dotation globale et du prix de journée, déjà identifiés pour le MCO. La dualité actuelle du système freine en outre les possibilités de coopération et d'organisation de l'offre de soins. En liant directement les recettes des établissements aÌ l'activité effectuée, la T2A introduit un financement sur une base davantage médicalisée et devrait inciter les acteurs hospitaliers aÌ conduire les adaptations nécessaires aÌ une meilleure maîtrise des coûts.
Les travaux techniques ont été relancés en 2010 par le ministère de la santé. Un cadrage général a été fixé avec un modèle cible comportant quatre « compartiments » de financement : l'activité, les plateaux techniques spécifiques ou innovants, les molécules onéreuses et les Migac. Le travail technique d'identification des actes et prestations, ainsi que leur évaluation médico-économique, est en cours mais son champ très vaste et diversifié justifie une expertise fine et partagée entre les acteurs.
La présentation de l'avancement du projet par la directrice générale de l'offre de soins puis par l'Atih, lors du déplacement à Lyon de la mission, révèle une avancée certaine mais également la nécessité d'importants travaux complémentaires . La DGOS indique elle-même que, « si la phase de travaux techniques arrive à son terme, l'ensemble des outils étant en cours de finalisation et les enquêtes en phase d'exploitation, il reste à finaliser le modèle et le contenu précis des compartiments au vu des données recueillies » . Ces formulations, proches de la méthode Coué, laissent perplexe sur une entrée en vigueur d'un nouveau mode de financement pour les activités de SSR dès 2013. Il ne s'agirait pas de reproduire à l'identique ce qui s'est produit en MCO : l'application immédiate, même partielle, d'un modèle inachevé, inabouti et non éprouvé . « Avancer en marchant » présente des inconvénients majeurs quand il s'agit du financement du système de santé.
Pour autant, il est vrai que les professionnels sont dans l'incertitude, depuis longtemps, sur les modalités de financement de leurs activités ; l'absence de visibilité pèse sur le développement et les choix d'investissement et ne peut durer plus que de raison.
Alors que les activités de SSR s'insèrent, presque par principe, dans la logique du parcours de soins , que l'on souhaite promouvoir par ailleurs, il serait dommageable que l'application précipitée de la T2A handicape la réflexion sur le financement de ce parcours. L'ensemble des travaux techniques réalisés à ce jour seront d'ailleurs très utiles pour apprécier la possibilité de penser le financement des activités de SSR dans un cadre plus global.
|
Proposition Confier à l'Igas une mission sur le passage à la T2A des activités de SSR dans le cadre d'une évolution vers le financement d'un parcours de santé. |
C. LA PSYCHIATRIE
Comme pour le SSR, les activités de soins de psychiatrie sont financées par une dotation annuelle pour les établissements publics et privés à but non lucratif et par des tarifs journaliers pour les établissements privés lucratifs.
Régulièrement est agité l'objectif d'un passage à la T2A de la psychiatrie. L'Atih a d'ailleurs engagé des travaux sur cette question. Cependant, cette discipline présente beaucoup de spécificités et on ne voit guère comment pourrait s'appliquer un financement à l'activité en l'absence de pratiques, référentiels ou cadres thérapeutiques comparables, à défaut d'être communs...
Dans son rapport de décembre 2011 sur les soins psychiatriques en France, la Cour des comptes rappelle qu'ils donnent lieu, chaque année, aÌ plus d'un million de prises en charge, dont le coût pour le seul régime général d'assurance maladie atteint environ 13 milliards d'euros en 2010, soit de l'ordre de 7 % de ses dépenses totales. La Cour conclut notamment que « la réforme du financement des soins psychiatriques doit être élaborée et mise en oeuvre. Les progrès accomplis grâce au plan 2005-2008 en matière d'informatisation et de données statistiques devraient permettre de ne plus différer cette remise en ordre. Ce nouveau modèle, prenant en compte l'activitéì, contribuerait aÌ s'assurer que les moyens financiers soient davantage orientés vers les structures extrahospitalières » .
Toutefois, en l'état de la psychiatrie en France 75 ( * ) , l'urgence ne réside pas dans la réforme des modalités de financement, qui ne peut être que l'aboutissement d'un processus de rapprochement et d'évaluation des pratiques . Là encore, commencer par le financement pourrait peut-être bousculer le secteur mais les conséquences en seraient, à ce stade, imprévisibles.
|
Proposition Progresser dans la définition des bonnes pratiques, préalable à l'évolution des modes de financement des soins psychiatriques. |
LISTE DES PROPOSITIONS
|
I. TROUVER UNE AUTRE PONDÉRATION ENTRE LES COMPOSANTES DE LA T2A ET EN DÉFINIR DES BASES PLUS JUSTES |
|
|
A. Revoir le périmètre des différentes sources de financement et mieux prendre en compte les coûts fixes |
|
|
1) Recentrer la T2A sur les activités qui lui sont adaptées |
p. 84 |
|
1. Adopter une « CCAM clinique » permettant de financer plus justement le temps médical passé |
|
|
2. Réunir des conférences de consensus pluridisciplinaires, regroupant l'ensemble des partenaires sous l'égide de la Haute Autorité de santé pour définir, selon des critères médicaux, le périmètre des activités qui ne peuvent relever entièrement ou partiellement d'une logique de financement à l'acte ou au séjour |
|
|
3. Pour les activités ainsi identifiées, faire évoluer le modèle de financement : - soit en sortant complètement de la logique des GHS pour aller vers un système plus forfaitaire. Il serait cependant nécessaire, à l'instar du financement des urgences, de conserver un lien avec l'activité afin d'éviter les écueils de la dotation globale ; - soit préserver un financement par GHS mais avec une dotation minimale de base décorrélée de l'activité, représentative d'une part des coûts fixes de l'activité. Cette solution présenterait l'avantage de limiter les effets de seuil, de prendre en compte la diversité des patients pris en charge et de préserver un lien étroit avec l'activité constatée. |
|
|
2) Suspendre la convergence tarifaire |
p. 87 |
|
4. Suspendre la convergence tarifaire |
|
|
3) Clarifier le financement de l'investissement |
p. 88 |
|
5. Ouvrir un travail de réflexion avec l'ensemble des partenaires concernés sur le financement des investissements immobiliers hospitaliers à partir de crédits qui ne soient pas liés à l'activité stricto sensu |
|
|
6. Privilégier une logique de contrat de projet pluriannuel pour lisser les investissements et assurer tout à la fois équité des territoires et efficacité sanitaire et économique |
|
|
7. Renforcer la mission de l'Anap en matière de projets immobiliers pour que les pouvoirs publics disposent d'une réelle contre-expertise technique |
|
|
8. Faire appel, à titre transitoire, à des financements type « Grand emprunt » pour réaliser les programmes de modernisation les plus urgents sans accentuer l'endettement des établissements |
|
|
4) Financer l'innovation et la télémédecine |
p. 90 |
|
9. Intégrer les actes de télémédecine dans la grille tarifaire pour en assurer la visibilité, le développement et la pérennité. |
|
|
10. Veiller à ce que la T2A ne nuise pas au développement de pratiques innovantes dans les établissements. |
|
|
B. Fixer des bases de calcul pertinentes et pérennes |
|
|
1) Améliorer le fonctionnement de la T2A |
p. 92 |
|
11. Poursuivre, de manière plus volontariste, le déploiement de la comptabilité analytique dans les établissements. |
|
|
12. Elargir le plus possible l'échantillon de l'échelle nationale des coûts. |
|
|
13. Confirmer l'ouverture des travaux de l'Atih aux acteurs hospitaliers par la représentation des fédérations représentatives et la création d'un comité scientifique aux réelles compétences. |
|
|
14. Calculer un coût de référence cible à partir de données médicales pour les actes et prestations qui se prêtent à une logique de série ou de standardisation. |
|
|
15. Insérer les tarifs dans une perspective pluriannuelle et décaler leur entrée en vigueur au 1 er juillet de chaque année. |
|
|
16. Mettre en place un dispositif de contractualisation entre l'ARS et l'établissement lorsque celui-ci souhaite développer de nouvelles activités, afin qu'il bénéficie d'un niveau de financement prévisible sur la période du cycle d'investissement nécessaire. |
|
|
17. Mettre en oeuvre un plan de mise à niveau et de coordination des systèmes d'information hospitaliers pour faciliter l'échange entre les différents acteurs de santé, sous réserve de la protection des données personnelles, notamment médicales. |
|
|
18. En ce qui concerne les départements d'information médicale : - engager une réflexion collective pour clarifier la position des DIM au sein des établissements et leur organisation ; - professionnaliser la filière et arrêter un plan de renforcement des moyens techniques et humains. |
|
|
19. Transformer la commission de contrôle placée auprès du directeur général de l'ARS en une commission de concertation et de dialogue composée à parité de représentants, d'une part, de l'assurance maladie et de l'ARS, d'autre part, des fédérations hospitalières. |
|
|
20. Diversifier les équipes de contrôles en faisant appel à des vacations de médecins hospitaliers en exercice. |
|
|
21. Améliorer la qualité et la rapidité des réponses de l'Atih aux questions posées sur le codage par les établissements. |
|
|
22. Renforcer le pilotage national des contrôles pour éviter les trop grandes disparités régionales dans leurs modalités et dans la fixation des sanctions effectives. |
|
|
2) Ajuster les dotations budgétaires |
p. 97 |
|
23. Remettre à plat l'ensemble des Mig par un travail contradictoire entre les différents acteurs et dans l'objectif de simplifier et clarifier la dotation. |
|
|
24. Transférer les crédits dédiés à l'enseignement et à la recherche sur le budget de l'Etat, sans amputation de l'Ondam. |
|
|
C. Allier régulation des dépenses et marges de manoeuvre locales |
p. 99 |
|
25. Réformer la régulation des dépenses pour la rapprocher de l'évolution de l'activité de chaque établissement et éviter la mise en réserve infra-annuelle de crédits budgétaires. |
|
|
26. Conforter les ARS pour évaluer les besoins de financement des établissements de santé et leur confier des marges de manoeuvre financières plus importantes, notamment pour accompagner les coopérations hospitalières. |
|
|
II. GARANTIR LA QUALITÉ DE PRISE EN CHARGE POUR LES PATIENTS |
|
|
A. La pertinence des soins et des séjours : lutter contre les actes inutiles |
p. 102 |
|
27. Développer les référentiels de la Haute Autorité de santé pour le plus grand nombre de pathologies. |
|
|
28. Créer des observatoires de la qualité et de la pertinence des soins au sein des ARS. |
|
|
29. Revoir la question de la couverture assurantielle des praticiens et des établissements afin d'éviter la multiplication des actes destinés à une couverture médico-légale. |
|
|
30. Faire évoluer la médecine « expertale » pour la rapprocher de l'exercice en situation. |
|
|
31. Intégrer la dimension médico-économique et la pertinence des actes dans les études de santé initiales, mais aussi continues (médecins, infirmières, sages-femmes, masseurs-kinésithérapeutes). |
|
|
B. Placer au premier plan la qualité des soins |
p. 105 |
|
32. Déployer une véritable stratégie de la qualité : - confier une responsabilité explicite de supervision et de mise en oeuvre à une institution indépendante, dotée de l'autorité suffisante ; - améliorer les indicateurs de qualité et de sécurité, en les complétant par des sondages auprès des patients et des personnels soignants ; - organiser leur publicité sur des bases scientifiques établies. |
|
|
33. Ne pas rembourser certains séjours lorsque surviennent des événements indésirables. |
|
|
34. Dédier dans les dotations non tarifaires une enveloppe concernant la qualité des soins, attribuée sur appels à projets. |
|
|
C. Expérimenter le financement du parcours de santé |
p. 109 |
|
35. Engager dès à présent la réflexion sur une tarification « au parcours » en identifiant les pathologies pouvant faire l'objet d'une expérimentation. |
|
|
III. EVALUER SOIGNEUSEMENT TOUTE NOUVELLE EXTENSION DE LA T2A |
|
|
A. Les hôpitaux locaux |
p. 112 |
|
36. Suspendre le passage à la T2A des hôpitaux locaux et lancer une réflexion stratégique sur la place de ces établissements dans le système de santé. |
|
|
B. Les activités de soins de suite et de réadaptation |
p. 113 |
|
37. Confier à l'Igas une mission sur le passage à la T2A des activités de SSR dans le cadre d'une évolution vers le financement d'un parcours de santé. |
|
|
C. La psychiatrie |
p. 115 |
|
38. Progresser dans la définition des bonnes pratiques, préalable à l'évolution des modes de financement des soins psychiatriques. |
|
TRAVAUX DE LA MISSION
I. EXAMEN DU RAPPORT PAR LA MISSION
Réunie le mercredi 18 juillet 2012 , sous la présidence d' Yves Daudigny, président, la mission procède à l' examen du rapport d'information de Jacky Le Menn et Alain Milon sur le financement des établissements de santé .
Yves Daudigny, président . - La Mecss a engagé au début de l'année une réflexion sur le financement des établissements de santé dont Jacky Le Menn et Alain Milon sont les rapporteurs.
Nous avons organisé vingt auditions des professionnels concernés et effectué avec les rapporteurs six déplacements pour rencontrer les responsables de neuf établissements de santé, publics, privés à but lucratif et non lucratif. Notre séance a pour objet d'examiner nos conclusions avant de les présenter à la commission.
Nous nous sommes penchés sur les mécanismes de financement des établissements de santé, en particulier sur la T2A, objet de controverses. Comment fonctionne-t-elle ? Quels en sont les effets ? Les réponses à ces questions ont nourri les propositions des rapporteurs.
Le secteur hospitalier se caractérise par l'extrême diversité des établissements, que ce soit d'un point de vue juridique ou statutaire, qu'il s'agisse de la taille et de la nature des activités pratiquées ou encore de leur positionnement géographique sur le territoire.
Le ministère de la santé comptait en 2010 2 751 structures offrant 427 000 lits d'hospitalisation complète et 60 500 places de jour. Le nombre de structures et de lits diminue régulièrement, principalement du fait de la fermeture de cliniques.
Cette offre place la France dans la moyenne haute des pays de l'Union européenne, tant pour le nombre de lits que de séjours hospitaliers. Nous disposons certes de deux fois plus de lits par rapport à la population que le Royaume-Uni, l'Espagne ou le Portugal mais environ 20 % de moins qu'en Allemagne où les établissements sont sensiblement plus grands en moyenne. Les comparaisons doivent être appréhendées avec précaution car les définitions varient d'un pays à l'autre.
Notre système présente la particularité d'une gamme très diverse. Le même intitulé d'établissement de santé recouvre des réalités multiples : de l'AP-HP avec ses 22 000 lits et 7,7 milliards d'euros de budget - soit environ 10 % de l'Ondam hospitalier à lui tout seul - aux 350 hôpitaux locaux, en passant par les nombreux centres hospitaliers situés dans des villes moyennes. C'est dire que les évolutions relatives au financement du secteur hospitalier ont des impacts très différenciés selon les établissements.
L'outil statistique est malheureusement défaillant. L'autonomie des établissements de santé ne peut servir d'excuse à l'inertie de l'Etat dans la production de données complètes et fiables puisqu'il réussit à consolider de nombreuses informations sur les collectivités territoriales dont l'autonomie est constitutionnellement reconnue.
Sur le fond, les résultats du secteur privé commercial se dégradent : selon la fédération de l'hospitalisation privée, il connaît une baisse tendancielle de rentabilité et près de 28 % des cliniques ont été déficitaires en 2010, principalement en médecine, chirurgie, obstétrique (MCO).
De son côté, le déficit global du secteur public se réduit lentement. Selon la DGOS, il s'établit à 488 millions d'euros en 2010, soit 0,8 % des produits d'exploitation, contre plus de 700 millions en 2007. Environ 80 % du déficit reste concentré sur moins de cinquante établissements, pour l'essentiel des CHU, puisque un peu plus de la moitié d'entre eux (dix-huit sur trente-deux) est dans cette situation.
Autre fait marquant, les dépenses d'investissement des hôpitaux ont doublé en moins de dix ans, passant de 2,7 milliards en 2001 à 6,4 en 2010 après un pic à 6,7 en 2009. Les établissements ont tenté d'augmenter leurs ressources propres et ont surtout massivement emprunté, ce qui pèsera durablement sur leurs comptes. La dette a doublé en cinq ans, en raison de la croissance des investissements : elle est passée de 12 milliards d'euros en 2005 à 24 milliards en 2010.
Les hôpitaux sont donc financièrement très contraints, du fait du ralentissement de l'Ondam hospitalier et de la progression de leurs charges.
Comme nos collectivités territoriales, ils connaissent de grandes difficultés d'accès au crédit, du fait de l'aversion accrue des banques au risque. Cette situation est préoccupante et nous souhaitons que les hôpitaux puissent aussi bénéficier des enveloppes qui seront dégagées pour les collectivités.
Je veux enfin dire tout le plaisir que j'ai eu à ces grands moments de connaissance du monde hospitalier.
Jacky Le Menn, rapporteur . - Et je veux vous remercier d'avoir toujours été présent. Notre travail n'est ni révolutionnaire, ni réactionnaire...
Jean-Marie Vanlerenberghe . - Centriste ?
Jacky Le Menn, rapporteur . - Ses conclusions devraient être acceptées par tous. Jusqu'en 1984, les établissements de santé étaient financés par des prix de journée aux effets fortement inflationnistes et sans pertinence en termes de prise en charge des patients. Alors que les techniques médicales diminuent la durée des séjours à l'hôpital, le prix de journée incitait à les garder le plus longtemps possible. Il a été remplacé par un système de dotation globale reconduisant les budgets année après année, sous réserve de quelques adaptations mineures. Si elle a autorisé une maîtrise des dépenses, la dotation globale présentait cependant des inconvénients majeurs : absence de toute incitation, comme de reconnaissance des efforts accomplis ; faiblesse des indicateurs d'activité ; invitation au conservatisme - personne n'avait intérêt à innover. Figeant l'allocation des ressources sur des bases largement historiques, le système avantageait ceux qui ne développaient pas leur activité et pénalisait les plus volontaires et dynamiques.
Pleinement conscients de ces limites, les instigateurs de la dotation globale ont lancé parallèlement le programme de médicalisation des systèmes d'information (PMSI), pour mesurer l'activité hospitalière dans sa double dimension médicale et économique. Cet outil reste la base du système de financement.
La loi de financement de la sécurité sociale pour 2004 a mis en place en MCO une tarification à l'activité, la « T2A », dont seuls sont exclus les hôpitaux locaux, les activités de soins de suite et de réadaptation (SSR) et les soins psychiatriques.
Son principe est simple : l'établissement reçoit un paiement forfaitaire et défini a priori pour un type de séjour donné. Il s'agit d'un paiement par séjour hospitalier et non par acte pratiqué, la prise en charge étant supposée inclure un certain nombre de prestations. Ce modèle, sous de multiples variantes, est largement répandu dans les pays occidentaux : aux Etats-Unis d'abord, et dans la plupart des pays européens.
La montée en charge progressive de la T2A a été accélérée en 2008 : sans explication particulière de la part de la tutelle, son application est alors passée, en un an, de 50 % du champ à 100 % pour le secteur public et privé à but non lucratif.
De nombreux professionnels ont critiqué cette accélération du calendrier alors que le système était encore instable et mal évalué et qu'il reste extrêmement complexe. Pour les établissements publics et privés entrant dans le champ de la T2A, l'application des tarifs ne couvre qu'une partie des versements de l'assurance maladie : les tarifs stricts, qu'on appelle les groupes homogènes de séjour (GHS), représentent 31,7 milliards d'euros en 2010, soit 60 % des dotations de l'assurance maladie en MCO ; certains passages de malades en réanimation, néonatalité, soins intensifs et surveillance continue sont facturés avec des suppléments liés à l'activité mais non inclus dans les GHS, ils représentent 2,8 milliards, soit 5 % de l'ensemble ; l'activité externe et certains forfaits techniques atteignent 3,2 milliards, soit 6 % de l'ensemble; les médicaments onéreux et certains dispositifs implantables sont dits en sus et représentent 4,1 milliards, 8 % de l'ensemble ; les services d'urgence et la coordination liée aux prélèvements d'organes et aux greffes sont facturés sous forme de forfaits annuels liés au nombre de passages, pour 1,2 milliard, soit 2 % de l'ensemble ; enfin, la dotation finançant les missions d'intérêt général et d'aide à la contractualisation (Migac) mobilise 7,8 milliards (15 % de l'ensemble). Et il y a encore d'autres lignes budgétaires, comme les forfaits dialyse dans le secteur privé ou l'hospitalisation à domicile facturée sur un modèle proche des GHS, les groupes homogènes de tarifs.
Pour nous, le financement des établissements de santé doit d'abord rester lié à leur activité pour améliorer la transparence, l'organisation et les modalités de prise en charge et éviter les inconvénients majeurs des modes de financement précédents.
La T2A a certes bousculé le monde hospitalier à la façon dont une photo argentique révèle les organisations défaillantes. En outre, la tutelle n'a pas joué correctement son rôle de pilotage et d'accompagnement, se focalisant sur l'outil devenu un but en soi. La technostructure a fétichisé la T2A car elle lui était utile pour forcer des décisions qu'elle ne réussissait pas à prendre seule. D'une certaine façon, la T2A est le pire des systèmes à l'exception de tous les autres... Il est toutefois nécessaire de revoir sa pratique et ses modalités d'application, notamment pour couvrir plus fidèlement les missions de service public et les coûts fixes.
Une autre pondération entre ses composantes aiderait à en définir des bases plus justes. Certaines activités médicales ne sont pas adaptées à un mécanisme du type T2A. Celles qui sont soumises à des normes réglementaires fixant des seuils d'encadrement des patients induisent parfois une augmentation des coûts par paliers. D'autres ne peuvent pas être standardisées car elles relèvent davantage d'une logique patient que d'une approche par pathologie, ainsi des services de réanimation ou de soins intensifs où la prise en charge est à la fois multiforme et très variable selon les patients. Comment modéliser sous une forme de GHS, ou un équivalent, la défaillance d'un ou plusieurs organes, élément qui caractérise le passage dans un de ces services ? Les actes techniques sont minoritaires dans la prise en charge d'autres activités : il s'agit d'un problème plus global de la médecine en France qui a plutôt valorisé les actes techniques par rapport au temps clinique. Enfin, la logique d'un coût moyen national ne peut pas correspondre à des lieux où l'activité est limitée mais où la puissance publique estime qu'elle doit être préservée pour des raisons de sécurité sanitaire.
Une nomenclature clinique financerait plus justement le temps médical passé. De même, des conférences de consensus pluridisciplinaires pourraient définir à partir de critères médicaux le périmètre des activités qui ne sauraient relever d'une logique de financement à l'acte ou au séjour. Pour celles-là, le modèle pourrait évoluer soit en sortant de la logique GHS pour aller vers un système plus forfaitaire, à l'instar de ce qui existe pour les urgences qui conservent toutefois un lien avec le niveau d'activité, soit en fixant une dotation minimale de base décorrélée de l'activité et représentative d'une part des coûts fixes.
Avant la T2A, les modalités de financement divergeaient entre, d'une part, le secteur public et privé à but non lucratif, financé par les prix de journée puis la dotation globale, d'autre part, le secteur privé lucratif dont le régime était proche de celui des prix de journée avec un encadrement par objectif quantifié national, d'où les appellations barbares de secteur ex-DG et de secteur ex-OQN. La mise en place d'une tarification liée à l'acte thérapeutique pratiqué induit, presque instinctivement, l'idée que le financement doit être égal quels que soient le lieu ou les modalités d'exercice. Or, les grilles tarifaires entre les deux secteurs présentent des différences conceptuelles fortes : en clinique, le GHS ne couvre pas les honoraires des médecins qui sont facturés à part au patient par le praticien lui-même ; à l'hôpital, le tarif est tout compris. Le processus de convergence entre les grilles tarifaires engagé malgré ces différences de construction présente des biais méthodologiques rédhibitoires. Les écarts de champs entre les grilles imposent un retraitement statistique avant la moindre comparaison. Cette construction macro-économique est largement artificielle. En outre, les comparaisons ne sont valables que toutes choses égales par ailleurs ; or, il y a des différences fondamentales dans les modes de prise en charge, dans les contraintes d'organisation, dans les coûts des personnels ou de capacité à programmer les activités. Ce dernier point ne dépend pas de la seule organisation administrative ou soignante, mais aussi des publics et des activités pratiquées, notamment la part des actes pratiqués en série.
Il est indispensable de dépasser les clivages devenus quasiment idéologiques. La convergence, qui a pu servir d'aiguillon, a inutilement focalisé l'attention et crispé les positions, au détriment de l'essentiel. C'est pourquoi nous proposons de la suspendre.
En ce qui concerne l'immobilier, les investissements hospitaliers ont fortement progressé ces dernières années. Le plan Hôpital 2007 a enclenché une mécanique critiquée à juste titre par la Cour des comptes, car on a débloqué très rapidement des enveloppes dont l'attribution n'avait pas été, c'est une litote, suffisamment sélective. En outre, ce plan laissait les établissements s'endetter sur la totalité du projet, les subventions de l'assurance maladie étant versées année après année pour couvrir le remboursement des prêts, ce qui interdisait un calcul optimum du plan de financement et du retour sur investissement.
Il faudra travailler sur la question de la procédure du choix des projets afin de trouver un équilibre entre efficacité collective et autonomie des établissements, notamment en renforçant les capacités nationales de contre-expertise technique des projets immobiliers des établissements.
Nous estimons par principe que les tarifs n'ont pas à financer l'immobilier. Il faut donc dégager des ressources qui ne soient pas liées à l'activité stricto sensu, en privilégiant une logique de contrat de projet pluriannuel et en faisant appel à des financements du type Grand emprunt.
La méthode de calcul des tarifs gagnerait elle aussi à être améliorée. Schématiquement, l'Agence technique d'information sur l'hospitalisation (Atih) de Lyon calcule, pour un type de séjour - les groupes homogènes de malades, GHM -, des coûts moyens constatés sur un échantillon d'établissements volontaires pour intégrer la procédure. A partir d'une grille classant par coût les GHM, le ministère de la santé prépare une grille de tarifs, les GHS, qui sont les contreparties financières des GHM. Cependant, les priorités du ministère de la santé modifient les échelles en fonction des objectifs de santé publique et par des incitations pour telle ou telle prise en charge.
Au total, les acteurs concernés, soignants et administratifs, comprennent mal les modalités d'une construction opaque, instable et sujette à d'importants retraitements statistiques. L'échantillon est beaucoup trop faible tandis que les pathologies peu fréquentes peuvent difficilement être modélisées sous cette forme en raison du faible nombre d'actes de référence.
Nous proposons donc de poursuivre de manière plus volontariste le déploiement de la comptabilité analytique dans les établissements, d'élargir le plus possible l'échantillon utilisé par l'Atih pour calculer les coûts et de confirmer l'ouverture des travaux de l'Agence aux acteurs hospitaliers par la représentation des fédérations et la création d'un comité scientifique doté de réelles compétences. Cela évitera bien des contestations.
La méthode unique utilisée aujourd'hui pourrait utilement être complétée par d'autres procédés : par exemple, calculer un coût cible de référence, à partir de données médicales, pour certains actes et prestations se prêtant à une logique de série ou de standardisation.
Comment garantir la stabilité et la prévisibilité des tarifs dont la volatilité est dénoncée par tous les établissements que nous avons visités ? On pourrait les calculer dans une perspective pluriannuelle, décaler au 1 er juillet l'entrée en vigueur des nouveaux tarifs et mettre en place un dispositif de contractualisation avec l'ARS pour que l'établissement bénéficie d'un financement stable sur le cycle de développement d'une nouvelle activité.
Les systèmes d'information et les procédures de codage se sont développés dans les établissements avec le plus grand empirisme. Malheureusement, l'administration centrale n'a pas joué tout son rôle d'accompagnement et de pilotage. Il en résulte une hétérogénéité des systèmes, progiciels et logiciels, qui dialoguent mal entre eux. Or, ils sont essentiels tant en termes d'organisation pour l'hôpital et l'assurance maladie que, plus globalement, pour le suivi épidémiologique ou de vigilance sanitaire et pour celui du patient du début à la fin de son parcours dans le système de santé.
Il est donc nécessaire de renforcer les systèmes d'information médicale des établissements pour faciliter l'échange de données entre les différents acteurs, dans le cadre du secret médical. Une réflexion sur les départements d'information médicale (DIM) pour professionnaliser la filière et la doter de moyens renforcés est indispensable.
Parmi les doléances entendues lors de nos déplacements, les contrôles de l'assurance maladie : indispensables dans une logique de tarification à l'activité pour éviter la dérive des dépenses, ils sont aujourd'hui très mal vécus. On leur reproche une pratique trop variable et une quasi-immixtion dans les choix thérapeutiques ou les décisions médicales. Afin de restaurer la confiance des équipes, nous proposons de transformer la commission de contrôle placée auprès de l'ARS en une commission de concertation et de dialogue composée à parité de représentants, d'une part, de l'Etat et de l'assurance maladie, d'autre part, des fédérations hospitalières. Renforcer le pilotage national tout en diversifiant les équipes de contrôle éviterait également les disparités et améliorerait la qualité et la rapidité des réponses de l'Atih sur les règles de codage.
Les Migac représentent 11,5 % de l'Ondam hospitalier, un niveau stable depuis 2009 après une phase de montée en puissance. Extrêmement hétérogènes avec leurs quatre vingt-treize lignes budgétaires, elles peuvent se regrouper en trois blocs presque équivalents : les missions d'enseignement et de recherche principalement destinées aux CHU (2,7 milliards en 2010), les missions d'intérêt général (2,9 milliards) et les aides à la contractualisation (2,2 milliards). Les dix Migac les plus importantes atteignent 73 % du total, les huit les plus faibles étant inférieures à un million d'euros.
Leurs contours ont beaucoup évolué au fil des années. Surtout, les pouvoirs publics ont eu la plus grande peine à trouver un équilibre entre la prise en compte de la diversité des missions, la volonté de transparence et la lisibilité du système. Malgré des efforts de transparence, celui-ci est devenu opaque et peu compréhensible. Pour simplifier et clarifier la situation, nous proposons de remettre à plat l'ensemble des dotations de mission d'intérêt général par un travail contradictoire entre les différents acteurs.
Le développement des crédits de l'enseignement et de la recherche dans le cadre d'une enveloppe fermée a trop pesé sur les charges de l'assurance maladie. L'Etat devrait prendre en charge les crédits dédiés à ces compétences.
Au lancement de la T2A, les autorités ont vendu la réforme aux hospitaliers en promettant plus de ressources pour les établissements dynamiques et vertueux. Le désenchantement est à la mesure de l'illusion. Dans le cadre d'une enveloppe fermée et contrainte, l'Ondam, le mode de régulation des dépenses d'un système de tarification à l'activité est simple : soit par les volumes, soit par les prix. Et la seconde solution est plus aisée à mettre en oeuvre car elle n'affiche pas d'objectifs susceptibles d'apparaître comme des restrictions aux soins.
Ainsi, les tarifs sont aujourd'hui calculés en début d'année en intégrant une prévision d'évolution de l'activité. Dans les faits, les tarifs ont baissé tous les ans, car la prévision de volume était supérieure à l'Ondam.
Finalement, un établissement dont l'activité progresse moins vite que la prévision nationale de la DGOS reçoit des ressources en baisse... La mécanique est très démotivante pour les équipes. Cette régulation prix-volumes de type strictement macro-économique et uniquement destinée au respect de l'Ondam s'est doublée à partir de 2009 d'une mise en réserve de crédits de nature budgétaire qui n'a pas davantage été comprise par les établissements.
Alors que d'autres outils de maîtrise de l'Ondam ont été mis en place, il est aujourd'hui nécessaire de réformer en profondeur la régulation des dépenses pour la rapprocher de l'évolution de l'activité de chaque établissement et éviter l'actuelle mise en réserve infra-annuelle des Migac. Pourquoi ne pas assortir un certain volume d'activité de tarifs stables, éventuellement fixés de manière pluriannuelle, avec un barème dégressif au delà de ce volume ? Certains pays pratiquant la T2A ont également mis en place une régulation micro-économique au niveau des établissements, qui pourrait passer par un contrat avec l'ARS. Cette solution, certes complexe, présenterait l'avantage de ne pas pénaliser indistinctement les établissements.
Nous proposons également de conforter le rôle des ARS en matière d'évaluation des besoins de financement des établissements et de leur donner des marges de manoeuvre financières plus importantes. Elles doivent, par exemple, pouvoir contractualiser avec les établissements pour financer le développement d'activités nouvelles afin de leur assurer un niveau de ressources connu sur une période suffisante.
Parce que la T2A peut constituer un obstacle aux coopérations hospitalières car les établissements ont intérêt à développer leur propre activité, les ARS doivent avoir la capacité de soutenir les établissements qui souhaitent coopérer entre eux, en leur attribuant des financements spécifiques sur une période transitoire d'accompagnement.
Alain Milon, rapporteur . - Au-delà des défauts de construction pratique de la T2A et de ses effets sur le fonctionnement des établissements, nous nous sommes beaucoup interrogés sur ses conséquences éventuelles en termes de qualité et de pertinence des soins et des séjours.
Il est extrêmement difficile d'isoler les effets propres de la T2A, dans la mesure où elle interagit avec d'autres facteurs. En outre, le président de la HAS nous a confirmé qu'aucune étude n'a été menée en France sur ce sujet. La T2A présente également un risque inflationniste.
De toute évidence, il y a eu un effet codage, c'est-à-dire une meilleure description des séjours. Le rattrapage dans l'exhaustivité des systèmes d'information est plutôt derrière nous, et la pression exercée artificiellement sur les volumes devrait s'estomper. Cette question ne correspond toutefois pas à une augmentation des actes pratiqués mais à leur meilleure retranscription - nous restons en tout état de cause dans une enveloppe fermée.
Plus généralement, une part significative de l'augmentation de l'activité tient à des facteurs indépendants du mode de tarification : besoins de santé croissants, vieillissement de la population, développement des maladies chroniques et amélioration des techniques médicales comme la radiothérapie et la chimiothérapie.
D'autres phénomènes plus critiquables contribuent cependant au développement de l'activité. Nous avons en particulier été frappés lors de nos déplacements par l'importance des actes pratiqués pour des raisons de couverture médico-légale au nom du principe de précaution et dans la perspective d'éventuels contentieux. Beaucoup de praticiens nous en ont parlé, les évaluations chiffrées sont impossibles, mais le nombre d'actes concernés ne semble pas du tout marginal.
Autre effet potentiel, le séquençage des séjours. Lorsqu'un patient nécessite un nombre d'actes plus élevé que celui sur lequel est fondé le coût moyen de son séjour ou lorsqu'il est souhaitable de pratiquer un examen ou un acte qui ne relève pas de sa pathologie principale et qui n'est donc pas intégré au GHS, l'établissement a intérêt à le laisser sortir pour le réadmettre afin de percevoir deux GHS. Les garde-fous créés dans le modèle sont apparemment impuissants face au phénomène de séquençage.
Si le risque de sélection des malades et de réorientation des activités vers les plus rentables concerne davantage le secteur privé, plus libre de se réorganiser, il est relativement théorique : de telles stratégies sont difficilement envisageables pour les grands établissements ou pour ceux qui assurent des missions de service public. En outre, il revient à l'ARS de définir les activités et de les organiser au niveau d'un territoire.
Une récente étude de la FHF révèle un nombre élevé d'actes inutiles, évalué par les médecins à 28 % des actes. Les actes inutiles n'ont pas nécessairement une motivation financière, liée à la T2A, ils ont toujours un impact financier. C'est pourquoi nous proposons de développer de manière plus volontariste les référentiels et autres guides de bonnes pratiques de la HAS et des sociétés savantes, et de créer, au sein des ARS, un observatoire de la qualité et de la pertinence des soins.
Pour se prémunir contre une mauvaise application du principe de précaution, il faut reconsidérer la couverture assurantielle des praticiens et des établissements et améliorer les expertises judiciaires en les rapprochant de l'exercice médical tel que les praticiens le vivent aujourd'hui.
Enfin, les études de santé, initiales et continues, doivent intégrer une dimension médico-économique comprenant une sensibilisation à la pertinence des actes.
Régulièrement, nous avons été invités à intégrer la qualité dans le système de financement par des incitations. Cette proposition nous laisse perplexes, car nous doutons tant de sa faisabilité que de sa légitimité. Protéiforme, la démarche de qualité nécessite de multiples indicateurs : sécurité des patients, gestion des risques, taux de mortalité, durée du séjour, réadmissions, réinterventions, complications postopératoires, infections nosocomiales ou autres événements indésirables. En outre, les résultats d'une intervention ou d'un traitement sont influencés à des degrés divers par les caractéristiques des patients : âge, sexe, gravité, comorbidités associées, statut socio-économique, capacité à suivre les prescriptions...
Comment alors modéliser la qualité pour qu'elle intègre un système de financement, surtout quand il est lié à l'activité ? Qui plus est, la France est très en retard dans la prise en compte de la qualité et il ne faudrait pas reproduire le défaut qui caractérise la T2A, c'est-à-dire faire porter à l'outil plus qu'il ne le peut, pour faire l'économie d'autres types de décisions.
Le monde médical et administratif a toujours été très réticent à la mise en place d'indicateurs de qualité, comme le taux de mortalité. D'autres pays ont pourtant avancé sur cette question, et il est temps d'engager une démarche concertée et scientifiquement fondée, ne serait-ce que pour éviter les palmarès souvent réducteurs qui fleurissent chaque année dans les magazines.
Pour déployer une véritable stratégie de la qualité, nous proposons de confier une mission explicite de supervision à une institution indépendante dotée de l'autorité suffisante. Il convient également d'améliorer les indicateurs existants, de les compléter par des enquêtes de satisfaction et des sondages auprès des patients et des personnes soignantes. En outre, la publicité d'indicateurs pertinents et scientifiquement fondés doit être organisée car la réputation d'un établissement est tout aussi importante que d'éventuelles incitations tarifaires.
Allant plus loin, nous proposons de sanctionner les établissements lorsqu'y surviennent des événements indésirables - tels que les réadmissions -, par exemple en ne remboursant pas certains séjours. Enfin, les dotations non tarifaires devraient inclure une enveloppe dédiée à la qualité attribuée sur appels à projets.
La T2A ne tend pas naturellement à favoriser l'innovation car elle promeut plutôt une forme de process industriel. En outre, la France est nettement en retard dans le développement de la télémédecine pourtant très prometteuse pour répondre aux enjeux présents du système de santé : isolement de certains patients, démographie médicale...
Nous proposons d'intégrer explicitement dans la grille tarifaire les actes de télémédecine pour en assurer la visibilité et la pérennité. Globalement, la T2A doit être conçue pour ne pas nuire au développement de pratiques innovantes.
Le système de santé français s'est construit sur la prise en charge aiguë d'une pathologie, dans un temps où l'espérance et les modes de vie limitaient le développement des maladies dégénératives ou chroniques. On compte désormais neuf millions de personnes en affection de longue durée, soit 15,5 % de la population, et cela représente quasiment les deux tiers des dépenses de l'assurance maladie. Le seul diabète, première ALD en effectifs, pèse 10 milliards d'euros pour l'assurance maladie, soit 7,5 % de l'Ondam. On estime plus largement à quinze millions le nombre de personnes atteintes d'une maladie chronique.
Il importe d'adapter le système de santé et la prise en charge sanitaire à ces nouvelles données. On sait par exemple qu'un certain pourcentage des hospitalisations est évitable, notamment pour les personnes âgées, et diverses études montrent qu'elles se retrouvent souvent dans un état de santé général dégradé au sortir de l'hôpital, car elles ne relevaient pas nécessairement d'une prise en charge sanitaire lourde. Tous les établissements connaissent le phénomène d'arrivée importante de patients âgés le vendredi à l'hôpital, notamment aux urgences.
La coordination entre l'ensemble des acteurs est primordiale, tant en termes d'échange d'information que de pratiques professionnelles ; cette concertation dans la prise en charge doit concerner à la fois les praticiens en ville et tous les établissements. Or, la T2A peut constituer un handicap dans la mesure où elle n'est pas organisée autour du malade mais de sa maladie. Sa logique peut être antinomique de celle d'un parcours de soins ou de santé au sens large.
Les Etats-Unis ont lancé des programmes pour mettre en place un paiement global, du début à la fin d'une prise en charge, par exemple pour les pontages coronariens, la chirurgie bariatrique ou les angioplasties.
Nous souhaitons que s'engage rapidement une réflexion sur une tarification au parcours qui identifie les pathologies pouvant faire l'objet d'une expérimentation. Cela suppose de casser les cloisonnements actuels, ne serait-ce qu'entre les sous-objectifs de l'Ondam, pour dégager une enveloppe de financement globale pour la prise en charge du patient du diagnostic au traitement et aux soins postérieurs à l'hospitalisation.
Enfin, trois secteurs ne sont pas couverts actuellement par la T2A. Les anciens hôpitaux ruraux doivent théoriquement passer à la T2A le 1 er mars 2013. Or, ils seront touchés de plein fouet par ses effets pervers actuels : ils développent surtout une activité médicale, notamment gériatrique, très peu chirurgicale ou obstétrique ; les bassins de population dans lesquels ils exercent sont souvent vieillissants.
Pourtant, les hôpitaux locaux rendent un véritable service public de proximité et stabilisent les médecins et les autres personnels soignants libéraux en leur ouvrant la possibilité de remplir des vacations et en assurant un point de référence sur le territoire. Naturellement, ces hôpitaux locaux ne sauraient devenir des hôpitaux généraux, disposant de tout le plateau technique ; ils doivent remplir des missions spécifiques. C'est pourquoi nous proposons de suspendre le passage à la T2A des hôpitaux locaux dans l'attente d'une réflexion stratégique sur leur place dans le système de santé.
De leur côté, les établissements de soins de suite et de réadaptation doivent en théorie passer à la T2A le 1 er janvier prochain. La préparation et l'élaboration du modèle sont avancées, mais, à quelques mois de l'échéance, des travaux complémentaires importants sont, de l'avis unanime, encore nécessaires. Surtout, il nous semble opportun d'intégrer l'évolution du mode de financement des SSR dans l'idée du parcours de santé. Autant profiter de l'occasion de réfléchir concrètement à cette question, d'autant que les SSR s'y prêtent parfaitement. C'est pourquoi nous proposons de confier à l'Igas une mission sur le passage à la T2A des activités de SSR dans le cadre d'une évolution vers le financement d'un parcours de soins.
Enfin, l'objectif, lointain, de faire passer le financement des soins psychiatriques dans une tarification à l'activité est régulièrement affiché. La commission m'a confié une mission sur l'état de la psychiatrie et il me semble prématuré d'avancer dans cette voie car le secteur ne connaît pas de pratiques, de référentiels ou de cadres thérapeutiques comparables. Le processus de rapprochement et d'évaluation des pratiques professionnelles ne peut qu'être un préalable à la réforme du financement, même si celle-ci est indispensable.
Nos principales propositions visent à faire évoluer un mode de financement dont beaucoup de nos interlocuteurs soulignent qu'il ne peut rester figé.
Après les prix de journée, après la dotation globale, la T2A marque un nouveau cycle dans la recherche d'une meilleure allocation des ressources, en les dirigeant là où se situent les besoins de santé et où l'on peut le mieux y répondre. Bien des améliorations peuvent être apportées, à la fois pour prendre en compte des activités ou des situations qui se prêtent mal au financement par tarif, et pour veiller à ce que la pertinence et la qualité des prises en charge demeurent le fondement du fonctionnement de nos établissements.
Je ne saurais conclure sans dire le plaisir que j'ai eu à mener ce travail avec le président et mon corapporteur.
René-Paul Savary . - Le rapport est remarquable et exhaustif dans tous les domaines. Quel est le coût global de l'hospitalisation ?
Jacky Le Menn, rapporteur . - 75 milliards d'euros. Le rapport présentera un tableau récapitulatif.
Alain Milon, rapporteur . - Il s'agit de l'Ondam hospitalier intégrant le secteur public et le secteur privé.
René-Paul Savary . - Nous devons tenir l'objectif de réalisation d'un parcours de santé qui place le malade au centre du système de soins. Cela bouleverse tout. Chaque malade est unique, et nous devons lutter contre le saucissonnage. Les parcours du combattant ne sont pas rares, surtout s'agissant des pathologies lourdes. Ils ont également un coût financier, avec des frais de déplacement élevés, et humain. Autre objectif à prendre en compte, la formation des médecins. Je suis frappé par l'ignorance des jeunes médecins au sujet des coûts médicaux. Cette dimension leur semble tout à fait étrangère : ils ignorent totalement ce que représentent les charges sociales, et n'ont aucune notion du coût de la médecine. Une meilleure formation serait bien utile.
Donner davantage de pouvoir financier aux ARS ? Même si l'intention est louable, elle pose bien des problèmes pratiques. Les ARS sont chargées de décliner une politique nationale sur le plan régional. Qu'on leur donne davantage de pouvoir financier, et elles vont se fonder sur le nombre d'établissements, d'où le risque de différences de répartition selon les régions, qui pourraient pénaliser, en particulier, celles où existent encore des structures rurales.
Alain Milon, rapporteur . - Vos craintes portent-elles sur la répartition en fonctionnement ou en investissement ?
René-Paul Savary . - Les deux, dès lors que les ARS décideraient.
En ce qui concerne la télémédecine, enfin, on a avancé sur ce point dans ma région mais il me semble essentiel de tarifier les actes et de prévoir la répartition des responsabilités, à partir de quoi les avancées seront rapides.
Jacky Le Menn, rapporteur . - Tout le monde est d'accord sur la formation médicale et de l'ensemble des soignants. Le rapport l'évoque...
Alain Milon, rapporteur . - Tout à fait.
Jacky Le Menn, rapporteur . - Nous pourrions y insister un peu plus. L'ARS doit se recentrer, sans interventionnisme dans les établissements, sur ses missions premières, de régulation régionale : Migac et décisions d'investissement et de construction. Elle est la mieux placée pour avoir une vision régionale d'ensemble, à condition que les organismes de concertation ne soient pas cantonnés au simple enregistrement des décisions.
René-Paul Savary . - Je veux également insister sur l'utilité de la carte vitale personnalisée, qui aiderait à éviter les doublons dans le parcours de santé.
Gilbert Barbier . - Voilà un rapport qui mérite bien des éloges mais reste cependant dans la lignée de nos rapports sénatoriaux : il évite des points d'achoppement. Il ne pose pas la question du nombre des établissements de santé. N'y en a-t-il pas trop ? Que pensez-vous du programme Bachelot, enterré par Xavier Bertrand, visant 127 services de chirurgie pour des raisons de coût et de qualité ? Comment expliquer que les établissements privés assurent 70 % des actes de chirurgie, taux qui ne cesse d'augmenter ? Vous laissez de côté les attaques souvent portées sur la sélection des malades par le privé ; est-ce sur le fondement d'éléments d'information précis ?
Les 28 % d'actes inutiles qu'a évoqués M. Milon doivent-ils donner lieu à modifications législatives ou réglementaires afin d'éviter que les professionnels n'ouvrent systématiquement le parapluie ?
Autant j'admets que la psychiatrie pose un problème particulier, autant je m'interroge sur l'opportunité de repousser au-delà du 1 er janvier, avec une nouvelle concertation, la T2A pour les hôpitaux locaux et les SSR, très onéreux dans le cadre d'un Ondam fermé, et qui connaissent une progression plus importante que celle de la médecine de ville.
Jacky Le Menn, rapporteur . - Un rapport sénatorial n'est pas iconoclaste. Je l'ai dit d'emblée, nous ne sommes ni révolutionnaires, ni réactionnaires, mais pragmatiques.
Le nombre des établissements ? Notre feuille de route portait sur le financement, non sur la planification. Nous ne nous en sommes pas moins posé la question de la carte des CHU dans un cadre européen, nous n'en avons pas moins réfléchi à la coopération hospitalière. La vraie question, à mon sens, est moins celle du nombre des établissements, que de celui des établissements de même nature. Elle doit s'ancrer sur le terrain : il y a des départements où certains établissements, bien que nombreux, sont loin d'être suffisants ; je pense en particulier à la prise en charge des personnes âgées. Et ma réponse sera la même pour la programmation envisagée par Mme Bachelot : la question que nous avions à nous poser était celle du meilleur financement possible pour les établissements en place. Celle du nombre des établissements ne peut venir que dans un deuxième temps.
Nous abordons dans le rapport la question de la sélection des malades, pour évoquer les risques d'une T2A qui orienterait les établissements vers la seule recherche d'une ressource maximale.
Alain Milon, rapporteur . - Nous étions appelés à nous interroger sur le moyen de rendre l'outil de financement que constitue la T2A aussi utile que possible aux praticiens, dans le cadre de l'enveloppe fermée. Nous n'avions à nous prononcer ni sur le montant de 75 milliards de l'Ondam hospitalier, ni sur le nombre des établissements, dans la moyenne des pays européens les plus avancés.
La fermeture de certains services ? Nous avons pu constater, avec la communauté hospitalière de Vaucluse, qu'elle pouvait être acceptée par tous, dès lors que le relais est assuré, ce qui est le cas pour le service de chirurgie d'un hôpital de moyenne montagne, la charge étant reprise par l'hôpital d'Avignon. Si la loi HPST voulait plus d'efficacité au service des populations, nous n'en avons pas moins constaté que la T2A est parfois un obstacle : les hôpitaux hésitent devant certaines coopérations de peur de voir baisser leurs recettes. Il faudrait lever ce blocage pour une pleine efficacité des CHT.
Nous n'avons guère entendu parler de la sélection des malades, sinon quand le propos était excessif en tout. Les actes inutiles ? La HAS et les sociétés savantes élaborent des référentiels, la Cnam mène des études. Comment expliquer que le nombre de césariennes soit beaucoup plus important dans certaines régions que dans d'autres ? Avoir la réponse aidera à proposer des solutions.
Jacqueline Alquier . - Merci pour ce rapport accessible et pédagogique. Je souhaite revenir sur le financement des investissements immobiliers, passés en dix ans de 2,7 à 6,4 milliards, et sur l'accompagnement des déménagements. Je pense à la fusion des établissements de Castres et de Mazamet. Le nouveau centre hospitalier intercommunal déborde sur la Haute-Garonne et l'Hérault et on le met en difficulté en lui refusant 1,4 million pour couvrir les frais de déménagement, quand une opération similaire dans le Var en a obtenu 4. Et le directeur de l'ARS répond qu'il aurait peut-être renforcé Albi plutôt que Castres à meilleur escient alors qu'Albi peut compter sur le relais d'un fort secteur privé et que la population de son arrondissement est inférieure à la nôtre. Pourquoi cette mise en concurrence ? Nous ne demandons pas autre chose que l'équité.
Jacky Le Menn, rapporteur . - Même si nous n'avons pas abordé ce point dans le détail, nous disons que l'immobilier et l'accompagnement, peuvent faire peser un risque important sur l'équilibre des établissements. Il faudra travailler à nouveau la question des choix, pour trouver un équilibre entre efficacité collective et autonomie des établissements. C'est pourquoi nous préconisons un renforcement des capacités de contre expertise technique, pour que tous les éléments soient pris en compte dans la décision. Il faut peut-être avoir le courage d'abandonner certains projets en apparence pertinents, mais qui perturbent tant le fonctionnement d'ensemble du système que les patients y perdent.
Alain Milon, rapporteur . - Nous aurions pu aller plus loin dans nos propositions, au vu de ce qui ressortait de nos réunions, pour aller jusqu'à dire que la Cnam ne doit pas supporter les investissements. Mais nous avons bien vu que l'idée de contrats de plan suscitait encore des réticences chez les directeurs d'hôpitaux, craignant pour leur autonomie de décision. Reste que l'idée peut faire son chemin. Les lois de décentralisation de 1983, avec la dévolution des collèges aux départements et des lycées aux régions n'ont pas empêché les proviseurs de rester maîtres dans leurs murs, même si ce ne sont pas les leurs. L'idée serait d'ôter aux établissements la charge de l'immobilier, sans que cela se répercute sur l'Ondam, afin de retrouver des marges de manoeuvre.
Jean-Marie Vanlerenberghe . - Ne serait-il pas bon, sachant que le souci de la Mecss est essentiellement financier, de faire émerger de ce pertinent rapport celles de ses excellentes propositions qui peuvent se traduire immédiatement par des économies ? Je pense aux 28 % d'actes inutiles, qui ne représentent pas moins de 15 milliards. Je pense également aux hospitalisations de personnes âgées qui pourraient être évitées. Il est vrai que cela tient beaucoup à l'organisation du parcours de santé. Les maladies chroniques, les ALD coûtent cher, il serait bon de travailler à des propositions plus en aval.
Enfin, je vous suis sur la suspension de la convergence tarifaire, qui répond à une demande récurrente.
Jacky Le Menn, rapporteur . - Tout à fait d'accord pour présenter en annexe du rapport les économies possibles. On mesurerait le retour sur investissement intellectuel...
Des travaux ont été menés sur les actes inutiles, mais il reste à les objectiver : la HAS, les sociétés savantes doivent s'y pencher. Les retours financiers pourraient être rapides, même s'ils ne sauraient atteindre le chiffre que vous avez indiqué. Ces actes ont un coût, non seulement financier, mais humain. Si les praticiens ont tendance à ouvrir le parapluie, c'est qu'ils opèrent dans une société toujours plus judiciarisée, en particulier dans le médico-social. Une meilleure couverture assurantielle vaudrait mieux qu'une multiplication des actes.
René-Paul Savary . - Il serait plus juste de parler d'actes superflus que d'actes inutiles.
Alain Milon, rapporteur . - Il est vrai que ce problème médicolégal tient pour beaucoup à la couverture des médecins et des établissements.
Pour éviter l'hospitalisation indue des personnes âgées grâce à une meilleure coopération médicale, la loi HPST a permis d'associer les maisons de retraite aux communautés hospitalières de territoire. Pour éviter les hospitalisations intempestives, il serait bon que les médecins, y compris hospitaliers, aillent vers les maisons de retraite. La loi pourrait être améliorée en ce sens.
Annie David . - Fruit d'un immense travail, ce rapport réalise une excellente synthèse dans le respect de la mission qui était la vôtre. Les considérations financières ne sauraient faire l'économie des besoins des populations : je vous suis totalement sur la nécessité de donner priorité au financement des missions de service public. De même sur l'inadaptation de la T2A. Autant je comprends l'utilité d'une tarification des actes pour plus de transparence et une meilleure organisation des soins, autant j'estime que la T2A, au-delà même de la modulation que vous proposez, devrait être déliée de la dotation des établissements.
Je ne peux que vous suivre sur la suspension de la convergence, puisque j'en préconise même l'arrêt. Comment comparer des choses qui ne sont pas comparables ?
J'entends bien que la question des ARS sortait de votre mission. Mais je rejoins les inquiétudes de M. Savary. Si je comprends la nécessité d'évaluer les besoins de soin par bassin de population, il y aurait beaucoup à dire sur le fonctionnement actuel de ces agences, dont les décisions laissent les professionnels démunis. Il serait bon de s'y pencher.
Depuis la mission en Martinique et en Guyane, je suis très favorable à la télémédecine. Attention, cependant, aux effets pervers de la tarification.
L'idée de sortir l'immobilier du budget des établissements sans répercussion sur l'Ondam me semble intéressante, de même que les pistes que vous ouvrez sur l'hospitalisation des personnes âgées et les actes inutiles. Quant aux urgences, n'oublions pas qu'elles sont souvent saturées, surtout le week-end, du fait de l'absence de prise en charge par d'autres services : une réorganisation serait utile.
Jacky Le Menn, rapporteur . - Il ne faut pas fétichiser la T2A, qui n'est qu'un outil. On l'a dénaturée parce qu'on en a fait une panacée. Comment répartir équitablement l'Ondam hospitalier entre les établissements de santé ? On nous a fait observer qu'en médecine interne, la T2A, qui prend mal en compte l'acte clinique, poussait vers l'acte technique. C'est pourquoi nous demandons une révision de la nomenclature, afin de favoriser l'approche clinique en rendant de la ressource aux praticiens.
Notre rôle n'était pas de revenir sur la loi HPST ; or, c'est dans ce cadre que le rôle des ARS doit être réexaminé. Nous nous sommes cependant demandé si les organismes placés auprès des ARS jouent leur rôle. Quant à la répartition de l'enveloppe, elle a été fixée au niveau régional. La question peut être posée du choix de cet échelon, mais dès lors que les ARS existent, leur rôle est d'assurer la régulation.
Alain Milon, rapporteur . - Les urgences ? A Lyon, la consultation aux Hospices civils coûte quatre fois plus que celle d'un médecin généraliste. La solution passe par la mise en place de maisons médicales, comme nous l'avons vu au CHR de Lille, mais aussi à Avignon, où ce sont les collectivités qui financent.
Un mot de l'arbitraire des décisions des ARS ? Le directeur de celle de Marseille m'a donné l'exemple de l'hôpital de Briançon, reconstruit lors du plan Hôpital 2007, et qui a, chaque mois, presque 1 millions de déficit. Faut-il le maintenir ? De même l'hôpital d'Evreux, en Normandie, où plus aucun médecin ne veut exercer, et qui souffre également d'un déficit mensuel d'un million. Tout le monde demande sa fermeture, sauf les élus... On n'a pas toujours considéré l'intérêt régional. Dans ce cas, j'accepte volontiers certaines décisions dites arbitraires...
Marie-Thérèse Bruguière . - Merci de ce travail très fouillé. Les examens superflus existent aussi dans le privé : mes neveux, qui ont à peine plus de trente ans, ont tous subi un examen cardiaque. Certains médecins de ville prescrivent trop. Il faudra que l'assurance maladie y regarde de près.
J'ignore ce que coûtent les maladies nosocomiales.
Yves Daudigny, président . - 700 millions d'euros.
Marie-Thérèse Bruguière . - J'ai été hospitalisée deux fois, j'ai contracté un staphylocoque doré. Il semble que cela soit de plus en plus fréquent. Et pour cause : le jour de mon départ, j'ai constaté que les infirmières se contentaient de passer au torchon un vague désinfectant dans ma chambre avant qu'un nouveau patient n'occupe le lit. Les maladies nosocomiales allongent les durées de séjour, donc les coûts, il faudrait s'en préoccuper.
Jacky Le Menn, rapporteur . - Les établissements sont soumis à déclaration, mais la prévention requiert un effort continu. Il faut cependant distinguer entre désinfection et décontamination, opération lourde réservée aux blocs opératoires. Dans les services, 90 % des infections sont manuportées : la prévention suppose un effort constant de l'encadrement, et la mise en place systématique de programmes dans les plans de formation. Car les maladies nosocomiales coûtent cher, sur les plans financier et humain, sans parler de la réputation des établissements, car le bouche à oreille va vite.
Christiane Demontès . - Merci de ce remarquable travail dont je ne pense pas, à la différence de M. Barbier, qu'il reste tiède. Il me semble au contraire très critique. Ainsi sur la T2A, dont on voit bien comment la technostructure l'utilise pour prendre certaines décisions : ce n'est pas la bonne solution. Je vous suis sur la convergence comme je rejoins la question de M. Savary : où est le malade ? Il faut revenir à l'essentiel, au parcours de santé, à l'accès aux soins, à la formation des professionnels, qui doivent aussi comprendre que les problèmes de gestion ne peuvent être négligés.
Votre rapport montre que l'on doit améliorer l'articulation entre médecine de ville et hôpital. Dans ma commune, les habitants vont facilement aux urgences d'Edouard-Herriot. Les maisons médicales de garde ou les maisons de santé pluridisciplinaires constituent en effet une réponse. Cela vaut aussi pour les personnes âgées, qui ressortent souvent de l'hôpital avec un moral au plus bas.
Alain Milon, rapporteur . - Pour tous les praticiens, le malade reste le centre. Le parcours de soins préviendra les effets pervers du système de tarification, trop centré sur la maladie au détriment du patient.
Le coût des maladies nosocomiales est en effet énorme. A Laval, on nous a dit qu'un traitement de 3 500 euros passait à 18 000 euros en cas d'infection par le pyocanyque.
Dominique Watrin . - Les emprunts toxiques, qui plombent le budget de beaucoup d'établissements, n'ont pas été évoqués. On aimerait disposer de chiffres officiels. Comment sortir ces établissements de l'ornière ?
L'engorgement des urgences vient de l'amont, mais aussi de l'aval : certains malades y restent trop longtemps dans l'attente d'une place disponible dans un service ad hoc.
On ne sortira pas de la question des déficits et de l'efficacité du système sans une problématique globale de l'offre de soins et des parcours de santé. D'où la question des inégalités territoriales. La T2A pose le même type de problème que la convergence : on plaque une rémunération identique sur tout le territoire, alors que les contraintes ne sont pas les mêmes avec tous les patients. Dans mon territoire, classé 342 e sur 342, le taux de mortalité est supérieur de 70 % à la moyenne nationale, et l'espérance de vie inférieure de deux à trois ans. Les patients arrivent à l'hôpital en bout de course. Or, la T2A n'en tient pas compte. Là où les hôpitaux sont le plus en déficit, il n'y a aucun mécanisme de compensation, et la dotation des ARS est plus faible.
Jacky Le Menn, rapporteur . - Une page de notre rapport est consacrée aux emprunts toxiques. On nous a dit que la majorité des emprunts souscrits présentent un faible risque, seuls 5 %, pour un montant d'environ 1 milliard, présentent un risque significatif au regard de la cotation Gissler. La commission d'enquête de l'Assemblée nationale est moins rassurante, qui conclut à près de 6 milliards d'emprunts structurés, soit près d'un cinquième des encours, dont 3,3 milliards à risque et 2,3 milliards très risqués. Un décret pris en 2011, et modifié début 2012, encadre le recours à l'emprunt des établissements de santé. Les dossiers sont regardés de près par les ARS, avec contre-expertises, pour voir s'il y a un risque à terme sur l'opération.
Ce n'est un secret pour personne, certaines régions sont défavorisées. Une réflexion de santé publique est nécessaire pour assurer un rééquilibrage. Quel niveau d'Ondam pour assurer l'équité, telle est la vraie question. Pour nous, le souci des populations est fondamental. Nous préconisons d'autres modes de prise en charge dans les parcours de santé, pour une meilleure prise en charge à financement contraint, même si nous savons bien que ce n'est pas un remède miracle.
Alain Milon, rapporteur . - Nous sommes dans une enveloppe fermée. D'où notre proposition d'en retirer la recherche (2 milliards), et l'immobilier pour redynamiser la santé.
René-Paul Savary . - Entre la tarification globale, qui porte à l'immobilisme, et la T2A, qui fait progresser mais comporte certains inconvénients, n'y a-t-il pas une troisième voie : un mix, avec une part forfaitaire ?
Alain Milon, rapporteur . - C'est un peu ce que nous proposons, étant entendu que nous sommes, et resterons pour quelques années encore, dans le cadre d'une enveloppe fermée.
Jacky Le Menn, rapporteur . - Voyez une ville comme Château-Thierry : l'activité ne va pas y augmenter. Il faut en tenir compte. Une tarification nationale peut pénaliser les structures, et c'est pourquoi nous proposons une amodiation.
Yves Daudigny, président . - Ce rapport me rend plutôt optimiste : il montre qu'il y a des marges d'évolution possibles qui ne nuisent pas à la qualité des soins, même si elles sont difficiles à mettre en oeuvre, car elles bousculent les habitudes et les corporatismes.
J'insiste sur la notion de parcours. Les travaux du Haut Conseil pour l'avenir de l'assurance maladie ou de la HAS vont dans le même sens. Comment rendre le système plus efficace en maîtrisant les coûts et qui en sera le centre ? Peut-être le médecin généraliste. Si cela reste à définir, l'on mesure l'intérêt de cette notion nouvelle.
Ce rapport, qui fait ici consensus, sera présenté devant la commission des affaires sociales et ne deviendra définitif qu'après son adoption.
La Mecss approuve à l'unanimité les conclusions des rapporteurs.
II. EXAMEN DU RAPPORT PAR LA COMMISSION DES AFFAIRES SOCIALES
Réunie le mercredi 25 juillet 2012 , sous la présidence d' Annie David, présidente, la commission des affaires sociales procède à l' examen du rapport d'information de Jacky Le Menn et Alain Milon sur le financement des établissement s de santé .
Après l'exposé des rapporteurs, un débat s'est engagé.
Annie David, présidente . - Merci pour ce travail de six mois qui aboutit à ce rapport qui est très complet. Vous avez effectué une étude en profondeur, conforme aux objectifs qui avaient été fixés.
Dominique Watrin . - Ce rapport permet de comprendre les mécanismes actuels de financement des établissements de santé et a le mérite de rappeler que la santé ne peut pas être uniquement envisagée sous l'angle de la maîtrise des coûts mais doit répondre à des besoins qui sont en augmentation du fait du vieillissement de la population et du progrès technique. La santé est, avant tout, une réponse à des besoins humains.
Parmi les points positifs du rapport, je note la proposition de suspendre la convergence tarifaire. Reste à préciser le contenu que l'on veut donner au mot « suspension » : si l'on n'abandonne pas le principe de la convergence tarifaire, que souhaite t on faire ?
Le financement hors Ondam des investissements immobiliers constitue également une proposition intéressante, tout comme l'idée de contractualiser les tarifs de façon pluriannuelle. Sur ce point, ne risque-t-on pas de donner encore un peu plus de pouvoirs et de moyens de pression aux ARS ? La garantie de tarifs stables est cependant nécessaire et répond aux préoccupations concrètes d'établissements qui, pour le moment, parviennent difficilement à planifier leurs activités.
Vous expliquez que la T2A est fondée sur le principe d'un paiement forfaitaire par groupe homogène de malade, quelque soit le patient. On prend en compte la maladie plus que le patient. Or, je m'interroge sur les questions d'inégalités d'accès aux soins. Je viens d'un territoire classé 342 e sur 342 dans l'échelle des territoires de santé. Les patients arrivent à l'hôpital dans un état déjà critique, faute d'avoir été soignés en amont. Il me semble qu'il faudrait réfléchir à une enveloppe spécifique de péréquation prenant en compte les indicateurs de santé des territoires.
Catherine Deroche . - Vous proposez de recentrer la T2A sur les activités qui y sont réellement adaptées. Quelle serait la part des activités adaptées et non adaptées ?
J'étais par principe plutôt favorable à la convergence tarifaire. Il est cependant vrai qu'il est préférable de commencer par remettre de l'ordre dans le système de tarification plutôt que d'essayer de faire converger dès maintenant les tarifs sur des bases fragiles. D'ailleurs, les recommandations que vous effectuez étaient prises en compte, n'aboutirait-on pas automatiquement à un processus de convergence ?
Bernard Cazeau . - Ce rapport permet de comprendre les arcanes du mode de financement des établissements de santé. Il est également constructif dans ses propositions.
Nous sommes historiquement réticents à la convergence tarifaire compte tenu des différences qui existent entre les secteurs public et privé, ne serait-ce qu'en ce qui concerne la rémunération des praticiens. L'hôpital public conserve en outre des spécificités qui ne sont pas entièrement prises en compte par les Migac. On ne peut pas vraiment comparer les deux secteurs.
Je rejoins également les conclusions du rapport concernant les hôpitaux locaux et le secteur SSR.
J'aimerais insister sur la question des urgences. Des différences fortes existent entre les départements. En Charente, il existe un Smur pour 40 000 habitants. En Dordogne, le ratio tombe à un pour 110 000. Prendre en charge un patient dans la demi-heure qui suit son appel constitue aujourd'hui une obligation légale ; en pratique, nombre de départements sont aujourd'hui dans l'illégalité. Le milieu rural vit cela comme une injustice. Se pose également la question de la façon dont les patients perçoivent les urgences. Beaucoup de personnes qui s'y présentent ne constituent pas des cas urgents. Le nombre de maisons médicales de garde est encore insuffisant. Il faut pourtant trouver des solutions pour éviter l'encombrement des hôpitaux.
Catherine Génisson . - Ce rapport remet la T2A au centre de nos réflexions. Sans la condamner dans son principe, il souligne qu'elle ne doit pas être un outil coercitif qui serait ressenti négativement par les personnels soignants et les patients mais qu'il faut avant tout mettre l'accent sur l'appréciation qualitative de l'activité.
Je soutiens l'idée de sortir les investissements immobiliers de la tarification. Il convient d'entamer à ce sujet un travail de réflexion approfondi. Il faudrait davantage d'encadrement et arrêter de construire des cathédrales qui fossilisent l'offre hospitalière alors même que les techniques médicales évoluent constamment.
Vous avez le courage de proposer la suspension de la convergence tarifaire. On parle beaucoup de la rémunération des praticiens pour expliquer les différences entre les secteurs public et privé. Je pense que celles-ci tiennent également aux effets de gamme, c'est à-dire à la possibilité qu'ont certains établissements de réaliser des actes en série. En tous les cas, merci d'avoir exposé aussi clairement un sujet qui ne doit plus être traité de façon idéologique.
Vous avez abordé la question fondamentale mais complexe de la prise en compte du parcours du patient pour lequel la T2A est mal adaptée. Il faudrait avancer sur ce sujet.
Etant issue de la même région que Dominique Watrin, j'ai des préoccupations similaires. Il nous avait été annoncé que la T2A permettrait d'assurer une péréquation entre les territoires. Or cela n'est pas le cas. Comment introduire cette péréquation ?
Vous avez évoqué les hospitalisations évitables. Il est nécessaire sur ce point de réfléchir à la médicalisation des Ehpad. On hospitalise aujourd'hui des personnes âgées dans des conditions déplorables car la médicalisation des Ehpad n'est pas assurée correctement.
Le sujet des urgences et de la permanence des soins est également fondamental. Il faudrait sur ce point réfléchir à davantage de responsabilité individuelle.
Jean-Louis Lorrain . - Je retrouve dans ce rapport un peu de la sérénité sénatoriale et la volonté d'éviter l'idéologie et le dogmatisme. La porte d'entrée de la T2A est la pathologie. Or le malade doit être mis au centre et ses spécificités prises en compte. Il ne s'agit pas de rejeter la T2A mais d'être en mesure d'en retirer le meilleur.
Les personnels soignants consacrent un temps important pour assurer leurs tâches administratives au détriment de l'accompagnement des malades. Les chefs de service se plaignent également de surcharges de travail. Cela doit être pris en compte pour envisager la mise en place d'indicateurs de qualité dont le suivi empiètera encore un peu plus sur le temps consacré aux soins.
Au-delà du parcours de soins, il faut parler plus largement du parcours de vie et de fin de vie. Vos propositions invitent à développer les interfaces entre les secteurs médico-social et sanitaire. Cela implique un changement de culture, pour arriver à faire travailler ensemble des services qui n'en ont pas l'habitude. Il faut aller vers davantage d'intégration et réorganiser l'activité des différents acteurs, en lien avec la mise en place d'une tarification au parcours.
Je m'interroge enfin sur l'impact des modes de financement sur l'accès aux soins. Sur cette question, on ne peut faire abstraction des dépassements d'honoraires.
Gérard Roche . - La prise en charge du malade comporte un volet technique ainsi qu'un volet humain et social. La T2A a bien pris en compte le volet technique, au détriment du volet humain. J'ai exercé au service de neurologie de l'hôpital du Puy-en-Velay. Pour une personne hospitalisée en raison d'un AVC, la durée moyenne de séjour est estimée à six jours. Que faire quand le patient vit seul, vient d'un territoire isolé et qu'il n'existe aucune solution de prise en charge en aval ? On voit bien là les limites de la T2A. Il faut introduire la dimension sociale.
Je souhaiterais insister sur la psychiatrie, qui est désorganisée en raison de l'absence de prise en charge en amont. Il est vrai que le refus du diagnostic fait partie des symptômes. Mais des enfants ou des personnes handicapées souffrant de troubles psychiatriques posent aujourd'hui des difficultés faute d'une prise en charge adaptée dans les structures chargées de les accueillir. La psychiatrie constitue la première des urgences pour le système de santé.
J'insiste également sur le fait qu'on ne peut plus parler aujourd'hui de projet médical sans inclure la question de la grande dépendance. Nos maisons de retraite vont devenir dans les prochaines années des hôpitaux d'accompagnement des personnes en fin de vie.
Vous avez parlé d'exclure de l'Ondam les investissements immobiliers des établissements de santé. Il faut procéder de même pour ceux des Ehpad qui représentent actuellement entre 10 % et 20 % du prix de journée, autant de sommes qui ne sont pas consacrées à la rémunération du personnel ou à la qualité des soins et qui sont à la charge des familles.
La convergence est une aberration en raison des différences de périmètres entre secteurs, liées notamment aux honoraires des médecins.
Des difficultés existent entre les établissements et les ARS. Il faut un pouvoir local plus fort face aux ARS. Nul ne connaît mieux les problèmes médico-sociaux d'un territoire que ses élus.
Samia Ghali . - Je suis sidérée par le chiffre indiqué dans le rapport selon lequel 28 % des actes médicaux ne seraient pas pleinement justifiés. C'est du gaspillage, alors même que certains patients continuent de ne pas avoir accès aux soins.
J'ai rencontré récemment une mère dont l'enfant, lourdement handicapé, avait besoin de soins dentaires importants. Le dentiste ne pouvait les pratiquer en cabinet. Or, l'hôpital n'aurait pu prendre en charge l'enfant que dans des délais très longs et la clinique pratiquait un dépassement d'honoraires de 450 euros. Que pouvait faire cette famille ? Dans le même temps, des soins qui ne sont pas indispensables sont pratiqués.
Si l'on veut éviter que les urgences soient engorgées, il faut aussi que les médecins acceptent de soigner les patients éligibles à la CMU et qu'il y ait davantage de praticiens libéraux sur les territoires.
René-Paul Savary . - Je regrette que le rapport ne parle pas du nombre de lits dédiés aux personnes âgées. Les 74 milliards d'euros évoqués englobent-ils les Ehpad ?
Jacky Le Menn, rapporteur . - Non, le financement des Ehpad n'est pas inclus dans l'Ondam hospitalier. Il s'effectue par trois sources : l'Ondam médico-social, les financements alloués par les départements et les dépenses laissées à la charge de la personne et des familles.
René-Paul Savary . - Vous proposez de retirer l'investissement immobilier et la recherche de l'Ondam. A combien s'élèvent ces deux postes de dépenses ?
Laurence Cohen . - La situation des urgences est liée à celle du système de santé dans son ensemble. Il faut s'interroger sur les déserts médicaux, sur le fait que certaines familles vont aux urgences pour éviter les coûts liés à l'avance des frais et sur le manque d'éducation à la santé.
La politique menée par le précédent gouvernement a contribué à casser le système de santé publique, en particulier pour les maternités de proximité et les centres d'IVG. On a privilégié la technicité et vu des maternités de proximité fermer au profit de véritables « usines à bébés ». En outre, la course à l'acte constitue un aspect pernicieux de la T2A qui s'est traduit par le recours fréquent aux césariennes.
La notion de parcours de santé évoquée dans le rapport est intéressante mais j'ai l'impression qu'on oscille sans choisir entre la T2A et des modes de financements alternatifs qui seraient liés au parcours.
Le rapport effleure la question du rôle des ARS. Leurs pouvoirs sont aujourd'hui énormes. Cela pose plus globalement la question de la gouvernance du système hospitalier. Certes, le fonctionnement des conseils d'administration des hôpitaux n'étaient pas idéal, mais leur remplacement par des conseils de surveillance ne permet plus aujourd'hui de prendre des décisions réellement concertées. Il faut s'interroger sur le fonctionnement de la démocratie sanitaire.
Marie-Thérèse Bruguière . - Il serait bon de revoir en profondeur le fonctionnement des services d'urgences. Il n'est pas normal d'accueillir de la même façon une personne en état d'ébriété, un malade venant de faire un accident cardiaque et d'autres patients qui n'ont pas à être pris en charge aux urgences.
Le rapport explique que 28 % des actes ne sont pas pleinement justifiés. Cela pose la question du comportement des prescripteurs. Il faudrait assurer une meilleure coordination entre eux de façon à éviter les examens redondants.
Gilbert Barbier . - Votre rapport tente de trouver une solution pour répartir au mieux cette enveloppe de 74 milliards d'euros qu'est l'Ondam hospitalier, dont on sait qu'elle est fermée et ne peut augmenter que de façon modérée. La T2A, qui représente 55 milliards d'euros dans cette enveloppe, mérite en effet d'être améliorée.
Mais vous n'avez pas abordé les problèmes qui fâchent. Par exemple, 124 plateaux chirurgicaux ont récemment été jugés peu fiables en termes de sécurité. Les fermer permettrait de réallouer des financements aux plateaux qui fonctionnent correctement.
Certes, la convergence tarifaire ne doit pas être érigée en dogme. Mais on ne peut pas ignorer le fait qu'une appendicectomie coûte quatre fois plus cher dans un CHU que dans une clinique privée. Les CHU sont à l'origine de l'essentiel du déficit des hôpitaux publics et ne parviennent pas tous à réduire leurs dépenses.
Le rapport ne résout pas totalement le problème du financement des établissements publics et privés. Mettre en place une tarification au parcours de santé sera difficile et le temps passé à effectuer des tâches administratives ne diminuera pas nécessairement.
Jean-Marie Vanlerenberghe . - Un certain nombre des propositions du rapport pourront s'inscrire dans les projets futurs du Gouvernement et de notre commission. Je pense notamment à la convergence tarifaire, à l'exigence de stabilisation des tarifs ou à la qualité des soins. Bien entendu, les comptes des hôpitaux doivent être équilibrés. Mais il faut aussi soigner et le malade est prioritaire.
Des études complémentaires devraient être engagées sur la tarification au parcours de soins pour améliorer le système de T2A et prendre en compte les exigences de qualité. Quand on voit que 28 % des actes ne sont pas pleinement justifiés, on se rend compte qu'il existe là des sources d'économies potentielles qui méritent d'être explorées. Or il faudra trouver les moyens d'avoir des financements permettant d'améliorer la qualité des soins, notamment psychiatriques.
Beaucoup l'ont dit, il existe bien dans certains hôpitaux un problème d'encombrement des urgences. Il faut explorer la piste des maisons médicales de garde et généraliser ce système s'il est bon. Je rappelle que l'accueil d'un patient par un médecin dans une maison médicale coûte 60 euros contre 240 euros aux urgences.
Gisèle Printz . - Je suis interpellée par ce que dit le rapport concernant le risque de séquençage des séjours et l'arrivée fréquente de patients âgés à l'hôpital le vendredi soir. Comment peut-on accepter cela ?
Yves Daudigny, rapporteur général . - J'ai participé à l'ensemble des travaux de la mission et je suis totalement en accord avec les conclusions et propositions des rapporteurs dont je salue le travail.
Jacky Le Menn, rapporteur . - Il faut resituer l'exercice qui nous était demandé. Beaucoup de collègues ont évoqué des éléments très importants, dont la commission se saisira certainement, mais l'objectif de ce rapport n'était pas de revoir la loi HPST ou de faire de la T2A un outil de planification des soins, ce qu'elle ne peut pas être de toute façon. Le rapport n'avait pas non plus pour objet de porter une critique sur le niveau de l'Ondam. Nous avons voulu comprendre comment faire en sorte qu'au sein de l'Ondam, la T2A permette de répartir les ressources de façon pertinente.
Les urgences ou la prise en charge de la dépendance posent des questions essentielles mais qui n'avaient pas à être incluses dans le rapport. En outre, le financement de l'hébergement en Ehpad n'entre pas dans l'Ondam hospitalier.
Nous avons essayé de traiter le problème de la convergence de façon non pas idéologique, mais dépassionnée. Un récent rapport IFG/Igas estime qu'il faut maintenir le processus tout en insistant sur la complexité des études préalables. Sans préjuger d'évolutions futures susceptibles de faciliter les comparaisons, nous pensons qu'il n'est pour le moment pas possible de continuer sur la voie de la convergence. Les problèmes de périmètre et les biais méthodologiques ne permettent pas d'effectuer des comparaisons heuristiques. En outre, il n'est pas possible de comparer des secteurs organisés de façon aussi différente, par exemple sur le plan de la masse salariale.
Les investissements immobiliers n'ont pas à être financés par la tarification des soins courants mais doivent être pris en charge d'une façon ou d'une autre par l'Etat. Les investissements autres qu'immobiliers peuvent légitimement rester financés par la T2A car ils sont directement liés à l'activité médicale. De façon générale, il faut que la tutelle soit vigilante et développe une contre-expertise robuste.
Concernant les pouvoirs des ARS, nous estimons qu'elles n'ont pas à s'occuper des problématiques de gestion internes aux établissements de santé. Elles ont cependant un rôle à jouer dans la répartition de l'Ondam et devraient même bénéficier de financements supplémentaires sur certains points. Elles doivent notamment contribuer aux coopérations entre établissements telles qu'elles ont été promues par la loi HPST à travers les communautés hospitalières de territoire (CHT), alors que la T2A encourage les établissements à maximiser individuellement leurs ressources.
Les tarifs tendent à décrocher de plus en plus largement des coûts réels, notamment du fait de l'enveloppe fermée qui conduit à diminuer sur les tarifs pour faire face aux augmentations d'activité. D'où le risque de baisse des ressources des établissements, alors qu'ils sont encouragés à augmenter leur activité.
Concernant le périmètre des tarifs, nous estimons que ne doit être tarifé que ce qui peut être normalisé. Le ministère de la santé est conscient de cet enjeu puisque chaque année, des transferts ont été effectués entre l'enveloppe tarifaire et les Migac. Cela a d'ailleurs suscité une certaine incompréhension et créé un manque de visibilité sur l'évolution de l'enveloppe tarifs. Nous proposons donc une remise à plat des Migac ainsi qu'une meilleure prise en compte des spécificités de certains territoires. Il faut redonner de l'équité dans la distribution des ressources incluses dans l'Ondam.
Alain Milon, rapporteur . - La mission avait pour objectif d'étudier les effets pervers ou bénéfiques de la T2A sur le financement des hôpitaux. Nous sommes conscients que les travaux menés doivent être désormais complétés.
Le problème majeur auquel nous avons été constamment confrontés durant nos travaux est que l'enveloppe est fermée. A l'intérieur de cette enveloppe, la multiplication du nombre de tarifs conduit nécessairement à leur baisse. Une solution à ces difficultés consisterait par exemple à financer autrement la recherche en maintenant l'Ondam constant. Cela implique de demander au Gouvernement de dégager 2,7 milliards d'euros. Même chose pour l'investissement qui a représenté l'année dernière 6,4 milliards d'euros dont environ 4 milliards pour les seules constructions. Sur ce point, nous pourrions nous inspirer du financement des établissements d'enseignement scolaire, tel qu'il a été mis en place par les lois de décentralisation.
Pour éviter l'arrivée de personnes âgées le vendredi à l'hôpital, il serait envisageable de proposer que les Ehpad participent pleinement aux CHT, alors que la loi HPST n'a prévu que leur association.
Concernant les urgences, des choses sont faites actuellement. Ainsi, la télémédecine constitue une solution très intéressante. Il y a un mois et demi, le maire d'un village du Vaucluse a été soigné et guéri d'un AVC grâce à la télémédecine. Il n'a pas eu à être transporté vers Marseille ou Montpellier. Il faut également promouvoir l'installation de maisons médicales sur le lieu même des établissements de santé. Nous en avons vu à Lille et en Avignon. Pour cette dernière, les collectivités locales de Vaucluse participent à son financement.
Si nous demandons que la convergence soit arrêtée, c'est que les différences de missions entre les secteurs public et privé sont trop importantes et que nous ne souhaitons pas encourager une concurrence débridée qui ne servirait personne. En revanche, si l'on parvenait à déterminer ce qu'est véritablement le parcours de soins, il serait possible de dépasser cette question de la convergence et de parvenir à respecter l'Ondam.
René-Paul Savary . - Je ne partage pas l'idée d'une éventuelle décentralisation de l'investissement immobilier. Si l'on va au bout de la logique utilisée pour les établissements scolaires, certains territoires risquent de ne pas avoir accès aux mêmes soins que d'autres.
Jean-Louis Lorrain . - Il y a un problème de sous-utilisation de certains grands appareils dans les hôpitaux publics, qu'on ne constate pas dans le secteur privé.
Alain Milon . - La loi HPST devait résoudre ce problème par le biais des groupements de coopération sanitaire (GCS).
Jacky Le Menn . - Oui et les GIE le permettaient déjà auparavant.
Catherine Génisson . - Vous n'avez pas réellement évoqué le sujet du temps consacré par les personnels soignants au codage des actes. Certains ne le font pas de façon suffisamment exhaustive, d'autres y passent un temps très long, au détriment de l'accompagnement des patients. Dans le secteur privé, le problème semble avoir été résolu en faisant appel à des professionnels du codage. Est-ce la solution ? Il faut aussi garder en tête le fait que le codage est d'autant mieux réalisé lorsque c'est un soignant qui s'en occupe.
Jacky Le Menn . - Une page entière du rapport est consacrée à cette question. Nous proposons de renforcer les systèmes d'information et d'améliorer l'organisation et le fonctionnement des DIM.
Michel Vergoz . - Il existe bien un dossier pharmaceutique. Pourquoi n'a-t-on pas progressé sur le dossier médical pour éviter les doubles prescriptions et assurer un meilleur suivi des patients ?
Jacky Le Menn . - Nous évoquons en effet dans le rapport le problème de l'interconnexion des systèmes d'information ; leur bonne utilisation constitue une source d'efficience importante.
Annie David, présidente . - Je proposerai ce soir en conférence des présidents que ce rapport puisse faire l'objet d'un débat en séance publique dans le cadre des travaux de contrôle du Sénat. Cela nous permettra d'aborder des questions plus larges que celles étudiées dans le rapport, notamment sur la place du patient et la démocratie sanitaire.
La commission approuve, à l'unanimité, les conclusions adoptées en Mecss et autorise la publication du rapport d'information.
ANNEXES
• Audition d'Yves GAUBERT, responsable du pôle financier et Cédric ARCOS, directeur de cabinet, de la Fédération hospitalière de France (mercredi 18 janvier 2012) 151
• Audition de Jean Loup DUROUSSET, président de la Fédération de l'hospitalisation privée (FHP), Thierry BÉCHU, délégué général de la FHP-MCO, Gabriel BOSSY, délégué général de la FHP-SSR et Olivier DREVON, président de la FHP-UNCPSY (mercredi 18 janvier 2012) 159
• Audition d'Antoine DUBOUT, président, et Yves-Jean DUPUIS, directeur général, de la Fédération des établissements hospitaliers et d'aide à la personne (mercredi 18 janvier 2012) 164
• Audition de Jérôme FRENKIEL, responsable de l'information médicale des hôpitaux universitaires Paris Centre, président du syndicat national de l'information médicale (Synadim) (mardi 31 janvier 2012) 169
• Audition d'Annie PODEUR, directrice générale de l'offre de soins (mardi 7 février 2012) 179
• Audition de Jean de KERVASDOUÉ, titulaire de la chaire d'économie et de gestion des services de santé du Conservatoire national des arts et métiers (mercredi 15 février 2012) 188
• Audition de Denis FRÉCHOU, président de la Conférence nationale des directeurs de centre hospitalier (CNDCH), et Alain HÉRIAUD, président de la Conférence des directeurs généraux de centres hospitaliers régionaux et universitaires (mercredi 7 mars 2012) 197
• Audition de Francis FELLINGER, président de la Conférence des présidents des commissions médicales d'établissement des centres hospitaliers, et Guy MOULIN, président de la Conférence des présidents des commissions médicales d'établissement des centres hospitaliers universitaires (mercredi 7 mars 2012) 205
• Table ronde avec les organisations syndicales de praticiens hospitaliers (mercredi 28 mars 2012) 213
• Audition de Zeynep OR, directrice de recherche à l'Institut de recherche et documentation en économie de la santé (Irdes) (mercredi 28 mars 2012) 227
• Audition de Pierre-Louis BRAS, inspecteur général des affaires sociales (mercredi 11 avril 2012) 236
• Audition de Jean-Luc HAROUSSEAU, président, Dominique MAIGNE, directeur, et Thomas LE LUDEC, directeur de l'amélioration de la qualité et de la sécurité des soins, de la Haute Autorité de santé (mercredi 11 avril 2012) 245
• Audition de Philippe LEDUC, directeur du think tank « Economie et santé » (mercredi 11 avril 2012) 252
• Audition de François ZANASKA, président de la Conférence nationale des présidents de commissions médicales d'établissement (CME) des établissements privés à but non lucratif (mercredi 11 avril 2012) 257
• Audition de Frédéric VAN ROEKEGHEM, directeur général de la caisse nationale d'assurance maladie des travailleurs salariés (mercredi 18 avril 2012) 262
• Audition de Thomas FATOME, directeur de la sécurité sociale (mercredi 18 avril 2012) 271
• Audition de Michel ANTONY, président, Françoise NAY, vice-présidente, et Jean SCHEFFER, membre du conseil d'administration, de la coordination nationale des comités de défense des hôpitaux et maternités de proximité (mercredi 16 mai 2012) 279
• Audition de Jean-Luc BARON, président, et Marie-Paule CHARIOT, membre du conseil d'administration, de la conférence nationale des présidents de la commission médicale d'établissement de l'hospitalisation privée (CNPCMEHP) (mercredi 16 mai 2012) 286
• Table ronde réunissant les organisations syndicales des personnels hospitaliers (mercredi 16 mai 2012) 293
• Audition de Didier TABUTEAU, directeur de la chaire santé à Sciences Po, codirecteur de l'Institut droit et santé à Paris V (mercredi 16 mai 2012) 303
• Table ronde réunissant les organisations syndicales des directeurs d'établissements hospitaliers (mercredi 23 mai 2012) 309
• Audition de Christophe JACQUINET, président du Collège des directeurs généraux des agences régionales de santé, directeur général de l'agence régionale de santé de Rhône-Alpes (mercredi 20 juin 2012) 325
I. COMPTES RENDUS DES AUDITIONS
Audition d'Yves GAUBERT, responsable du pôle financier et Cédric ARCOS, directeur de cabinet, de la Fédération hospitalière de France (mercredi 18 janvier 2012)
Yves Daudigny, président . - Nous entamons cet après-midi une première série d'auditions sur le financement des activités hospitalières, thème principal que nous avons retenu pour les travaux de la Mecss au premier semestre 2012. Nous recevrons successivement les trois grandes fédérations représentatives des établissements de santé, en commençant par la Fédération hospitalière de France (FHF).
Je suis heureux d'accueillir Cédric Arcos, directeur de cabinet du président de la FHF, et Yves Gaubert, responsable du pôle financier.
Nous souhaiterions effectuer avec vous un tour d'horizon sur la situation financière des hôpitaux et, surtout, sur le bilan de la mise en oeuvre de la tarification à l'activité (T2A). Quel a été son impact sur vos établissements ? Quels sont les vertus et les effets pervers de ce mode de tarification ? Quels correctifs peut-on y apporter ? Le périmètre de la T2A doit-il évoluer ?
La plate-forme publiée par la FHF dans la perspective de l'élection présidentielle évoque les limites et les effets pervers de la T2A dont, cependant, vous ne remettez pas en cause le principe. Nous souhaiterions que vous précisiez vos critiques sur l'instabilité des financements, l'incitation à la réalisation d'actes inutiles ou les freins à la coopération entre les différents acteurs et à la constitution de filières. Vous préconisez également un meilleur ajustement aux besoins territoriaux, avec la mise en place d'enveloppes régionales.
Je vous passe la parole pour présenter vos observations générales. Nos deux rapporteurs - Jacky Le Menn et Alain Milon - ainsi que nos autres collègues, vous poseront ensuite leurs questions.
Cédric Arcos, directeur de cabinet du président de la FHF . - La question de la T2A est, aux yeux de la FHF, un point central et structurant pour la politique hospitalière. Cela justifie la place que nous lui avons accordée dans la plate-forme adressée aux candidats à l'élection présidentielle. Elle a des effets positifs et négatifs. C'est à partir de ce constat que nous formulons des propositions que je vous présenterai.
Yves Gaubert, responsable du pôle finances . - Je vous propose tout d'abord un panorama de la situation financière de l'hôpital public, sur la base des derniers chiffres connus, qui sont ceux de 2010.
Le déficit consolidé des hôpitaux public, qui agrège les excédents et les déficits, s'établissait à 428 millions d'euros en 2010. C'est un niveau modéré, représentant moins de 1 % de la masse financière totale. Les CHU représentent toujours la majeure partie du déficit, bien que leurs comptes se soient améliorés. En revanche, la situation des hôpitaux généraux s'est dégradée. Un plus grand nombre d'entre eux sont déficitaires. Environ 80 % du déficit reste concentré sur moins de cinquante établissements, pour l'essentiel, des CHU.
La situation s'est légèrement améliorée, malgré les gels de crédits intervenus en 2010, mais il faut demeurer vigilant. Au cours de l'exercice, les charges ont progressé de 2,7 % et les recettes de 2,8 %. Derrière ce bilan favorable, il faut voir que les recettes provenant de l'assurance maladie n'ont augmenté que de 2,43 %, moins vite que les charges. L'équilibre n'est atteint que grâce à la progression des autres recettes, dites de titre 2, qui a été de 5,3 %. Il s'agit notamment du tarif journalier de prestations (TPJ), qui constitue la base sur laquelle est calculé le ticket modérateur à la charge de l'assuré ou de sa mutuelle, et dont le montant est déterminé par l'hôpital. Les provisions ont également été mises à contribution.
En 2011, nous serons globalement sur les mêmes tendances. Les gels de crédits ont été en partie levés, à l'exception de 200 millions d'euros.
Cédric Arcos . - Je rappelle que la communauté hospitalière publique a soutenu la T2A. Elle ne le regrette pas et, au contraire, elle s'en félicite. Le budget global n'accompagnait pas suffisamment la croissance hospitalière. Il n'encourageait pas la bonne gestion, car il reposait sur des bases historiques.
La T2A a profité au secteur public, dont l'activité a connu une progression continue. L'hôpital public a de nouveau pris une part majoritaire dans l'activité hospitalière.
Avant la T2A, on procédait en fin d'année au renvoi de certains patients, au motif que le budget était entièrement consommé.
La T2A a incité les établissements à réorganiser leur activité, à s'interroger sur l'évolution et l'efficience de celle-ci, ainsi que sur la coopération avec leur environnement. Elle a favorisé la coopération entre établissements publics sur le territoire. C'est un outil managérial décisif, qui lie l'activité et la rémunération.
Malheureusement, la T2A souffre aussi de nombreuses lacunes venant assombrir le tableau.
C'est incontestablement un mode de financement inflationniste. Sa compatibilité avec la pertinence des actes pose problème et il conduit à réaliser des actes inutiles.
Une autre difficulté tient à la façon dont la T2A est appliquée. Nous sommes confrontés à l'instabilité des tarifs. Ceux-ci paraissent parfois déconnectés de toute logique médicale. Dans un but de régulation financière, certains tarifs sont augmentés et d'autres réduits.
Les enveloppes dédiées aux missions d'intérêt général et d'aide à la contractualisation (Migac), et à l'intérieur de celles-ci aux missions d'enseignement, de recherche, de référence et d'innovation (Merri), servent de variable d'ajustement. A travers les gels de crédits, la régulation budgétaire s'effectue sur les missions d'intérêt général, mais cette enveloppe n'est pas moins nécessaire au fonctionnement de l'hôpital que celle dévolue aux soins.
Nous estimons également que la T2A constitue un puissant frein aux coopérations. Elle alimente une logique de « boutiquier », chacun ayant intérêt à maximiser les revenus de sa structure, en contradiction avec les objectifs de coopération fixés par la loi HPST.
Nos propositions visent à faire évoluer le modèle, et non à l'abandonner. Nous souhaitons conserver une logique qui rémunère l'activité et bénéficie aux établissements dynamiques.
Nous préconisons de revenir à une T2A « raisonnable ». Aujourd'hui, la T2A représente 80 % des ressources de l'hôpital public. Dans la moyenne des pays où ce mode de tarification a été mis en place, il compte plutôt pour 50 %, le restant venant d'enveloppes destinées aux missions de service public ou à des activités relevant d'un autre modèle. Les filières, les coopérations entre établissements, la mise en place des parcours de soins devraient, selon nous, être financés sur une autre enveloppe.
Aux yeux de la FHF, cette évolution de la T2A viendrait moins en préalable qu'en conclusion des réformes que nous souhaitons pour le service public de santé.
Jacky Le Menn, rapporteur . - Je formulerai une question préalable. Qu'est ce, à vos yeux, qu'un établissement de santé moderne et performant ? S'agit-il de la performance comptable, du niveau d'activité ou du service rendu au patient ?
Yves Gaubert . - La mesure de la performance qualitative reste limitée et on ne dispose pratiquement pas, en France, d'analyses à ce sujet. Pour autant, nous n'avons pas le sentiment que la qualité des soins se soit dégradée depuis la mise en place de la T2A. Dans les hôpitaux publics, la productivité réelle a notablement augmenté. Sur les cinq dernières années, les tarifs ont progressé à un rythme très inférieur à celui de l'activité des hôpitaux. Des activités d'obstétrique ont été transférées vers les hôpitaux publics et ceux-ci ont accru leur part de marché en chirurgie. C'est une réelle performance.
Jacky Le Menn . - Il s'agit donc d'efficience budgétaire.
Yves Gaubert . - A enveloppe budgétaire constante, le volume d'activité a augmenté sans dégradation de la qualité des soins.
Jacky Le Menn . - Certes, j'admets que la T2A peut constituer une avancée managériale. Mais quel est le bénéfice pour le patient ?
Alain Milon, rapporteur . - La FHF était favorable à l'introduction de la T2A mais les limites de ce système apparaissent avec sa mise en application. Pour dresser son bilan, vous intéressez-vous également aux évolutions des secteurs qui, comme les soins de suite et de réadaptation ou la psychiatrie, n'y sont pas soumis ? Ont-ils des résultats comparables du point de vue de la performance financière, managériale et médicale ?
La FHP est favorable à la convergence tarifaire intersectorielle tandis que la FHF s'y oppose. Quelles sont les propositions de la plate-forme sur ce point, en particulier concernant les missions de service public ?
Yves Gaubert . - Deux sujets sont liés à la convergence : les missions d'intérêt général et le contenu de l'activité proprement dite. Le rapport de l'inspection générale des affaires sociales publié en 2006 préconisait des études pour mesurer les contraintes de chaque secteur. Ce rapport a malheureusement été suivi de peu d'effets et le problème de différentiel de coûts entre les secteurs public et privé n'a pas été traité.
La convergence intersectorielle continue aujourd'hui de se réaliser, et ce au-delà des objectifs fixés. Pour l'année 2010, la convergence impliquait de réaliser des économies à hauteur de 150 millions d'euros. Cela représente 0,5 % de la masse tarifaire des hôpitaux publics qui est de 30 milliards d'euros. Or le rapport sur la convergence tarifaire remis au Parlement en octobre dernier montre que, entre 2010 et 2011, la diminution de l'écart facial des tarifs entre les deux secteurs a été de 2,4 %. Ces évolutions sont donc considérablement plus rapides que ce qui est affiché officiellement. En d'autres termes, la convergence réelle se réalise au-delà de ce qui est décidé par le Parlement au moment du vote de l'Ondam. L'écart facial est ainsi passé d'environ 36 % en 2006 à moins de 20 % en 2011.
La convergence intersectorielle est aujourd'hui une réalité. Elle se réalise malheureusement à partir d'éléments purement comptables et non de données médicales objectives. Pour l'année 2011, les pouvoirs publics ont estimé que 193 GHS étaient éligibles à la convergence, notamment les GHS correspondant à une intervention sur le bras ou la jambe. Mais l'analyse du contenu de ce GHS montre que, dans le public, celui-ci correspond pour l'essentiel à de la traumatologie (qui passe par les urgences), tandis qu'il s'agit plutôt de rhumatologie programmée dans le secteur privé. Cet exemple montre qu'un GHS considéré aujourd'hui comme éligible à la convergence correspond à un contenu médical différent selon que l'on se situe dans le secteur public ou privé.
Ce constat ne remet pas en cause le principe même de la T2A mais interroge sur sa construction, qui ne permet pas de prendre en compte les marges de manoeuvre dont disposent les établissements dans le choix de leurs patients et l'ultra-spécialisation de certaines cliniques. Alors que 80 % de l'activité des CHU porte sur environ 400 GHS, la moitié des cliniques réalisent 50 % de leur chiffre d'affaires sur 17 GHS. Pour un même GHS, public et privé peuvent également différer du point de vue de l'âge des patients : si la moyenne d'âge est sensiblement identique entre les deux secteurs, les hôpitaux publics accueillent en proportion bien plus d'enfants et de patients âgés de plus de quatre-vingts ans. Au final, le débat sur la convergence est biaisé dans la mesure où l'on veut faire converger des contenus qui sont différents.
Cédric Arcos . - La FHF ne considère pas que l'hôpital public aurait vocation à être plus cher. Elle estime en revanche qu'à partir du moment où les hôpitaux publics et les cliniques privées n'ont pas les mêmes missions sur les territoires, il est normal que leur coût ne soit pas le même pour la collectivité. En outre, les écarts de coûts entre les deux secteurs sont également liés à des effets de périmètre, notamment à l'intégration ou non des honoraires des médecins libéraux. Une fois ces effets de périmètre stabilisés, les écarts de coûts entre les deux secteurs diminuent fortement.
Un autre exemple concernant la convergence est celui des pathologies de la bouche : les hôpitaux publics traitent pour l'essentiel des cancers de la bouche tandis que les cliniques privées soignent des dents de sagesse. Public et privé ne font pas la même chose.
Yves Gaubert . - Les hôpitaux publics ne sont pas toujours plus coûteux que les cliniques privées. Ainsi, 239 GHS, si l'on y inclut les honoraires, sont plus élevés dans le privé que dans le public, parfois dans des proportions importantes. Je pense notamment à l'endoprothèse vasculaire sans infarctus, niveau 1, pour laquelle le tarif est plus élevé de 50 % dans le secteur privé. L'ensemble de ces 239 GHS représente un montant de plus de deux milliards d'euros sur une enveloppe totale légèrement supérieure à huit milliards d'euros. Les écarts faciaux varient d'ailleurs de façon importante selon que l'on prend pour base l'activité du secteur public ou celle du secteur privé. Par ailleurs, une comparaison fine des tarifs entre public et privé impliquerait de prendre également en compte les charges sociales supportées par l'assurance maladie pour la médecine libérale de secteur 1, qui s'élèvent à 1,7 milliard d'euros.
Concernant les soins de suite et de réadaptation (SSR), nous sommes favorables à la rémunération à l'activité, sous réserve que les spécificités des secteurs public et privé soient correctement prises en compte. On observe en effet une hyperspécialisation de certains établissements privés en post-traumatologie ou post-cardiologie et des niveaux de dépendances des patients très différents entre les deux secteurs.
Pour la psychiatrie, la question est ouverte, mais complexe. L'introduction de la T2A apparaît prématurée.
Jacky Le Menn . - Certaines activités de MCO (urgences, greffes, prélèvements d'organes) ne sont pas soumises à la T2A : est-ce justifié ? Faudrait-il exclure d'autres activités ?
Quel jugement porter sur la coexistence de plusieurs grilles tarifaires (GHS, tarification pour les bénéficiaires de l'aide médicale d'Etat, TJP) ?
Ne serait-il pas nécessaire d'apporter plus de transparence dans la gestion des Migac, en particulier de l'aide à la contractualisation ?
Yves Gaubert . - Il convient de nuancer le jugement porté sur les activités non incluses dans la T2A. Pour prendre l'exemple des urgences, celles-ci sont financées de trois façons : une part forfaitaire ; une part fonction du nombre de passages ; une part financée dans le cadre des GHS. Chaque GHS est en effet construit de façon à tenir compte de son degré théorique de passage par les urgences, que l'établissement dispose ou non d'un service d'urgences.
Concernant les greffes et les prélèvements d'organes, la grille tarifaire est également triple : un paiement forfaitaire ; un paiement fonction du nombre de greffes ; la greffe elle-même, rémunérée à travers un GHS spécifique.
Nous sommes favorables à la mise en oeuvre différée de la T2A dans les hôpitaux locaux. Ces établissements concentrent un nombre important de personnes âgées. Compte tenu du mode de construction de la T2A, il serait biaisé de vouloir les rémunérer à la valeur moyenne du GHS. La durée de séjour est en effet un facteur déterminant du tarif alors même que l'âge avancé d'un patient conduit nécessairement à une durée de séjour plus longue que la moyenne.
Jacky Le Menn . - Vous souhaiteriez donc que les hôpitaux locaux soient dispensés de la T2A ?
Yves Gaubert . - Plusieurs hypothèses sont envisageables. Soit on limite la part de la T2A dans le financement des hôpitaux, soit on essaie de construire un système plus équitable en augmentant de façon considérable le nombre de GHS de façon à prendre en compte la situation particulière de chaque type d'établissement. Cette dernière option entraînerait des difficultés techniques non négligeables. La FHF est plutôt favorable à un financement complémentaire en dotation.
Le système dérogatoire de tarification du ticket modérateur s'arrêtera à la fin de l'année 2012. Avant la T2A, les patients payaient le ticket modérateur sur l'ensemble des charges de l'hôpital, y compris sur les missions d'intérêt général. Cela a posé problème au moment de la mise en place du nouveau système de tarification : soit le ticket modérateur était inclus dans les Migac, soit on maintenait un système de calcul spécifique. C'est cette deuxième option qui a été retenue à travers le TJP, ce qui conduit aujourd'hui à une situation injuste puisque des missions d'intérêt général telles que le Samu/Smur, qui bénéficient à l'ensemble de la population, sont en partie financées par les seuls patients hospitalisés. Cette situation est d'autant plus problématique que les hôpitaux compensent l'évolution insuffisante de l'Ondam par une augmentation plus soutenue des recettes de titre 2 (5,32 % en 2010) qui sont à la charge des mutuelles et des patients. Cela pose de grosses difficultés que l'aide médicale d'Etat (AME) préfigure à une échelle réduite : le fait de déplacer le coût de l'AME du TJP vers le GHS induit pour certaines structures des pertes financières importantes. Il y a là un véritable sujet qui résulte d'un manque de préparation de la réforme de la T2A en 2004 et du sous-financement de l'activité des hôpitaux.
Catherine Génisson . - Je note avec satisfaction un retour partiel vers l'activité chirurgicale à l'hôpital, malgré les réserves que vous avez exposées liées aux différences d'activité entre secteurs public et privé. Je soutiens votre dénonciation des effets pervers de la convergence tarifaire intersectorielle. Ne peut-on pas observer un phénomène équivalent au sein des hôpitaux publics, entre centres hospitaliers et centres hospitaliers universitaires ? Les professionnels de santé vous interpellent-ils sur l'aspect chronophage de la gestion de la T2A, alors mêmes qu'ils disposent de moyens extrêmement contraints pour répondre aux besoins des patients ? Comme vous l'avez démontré, au-delà de l'évaluation comptable, il convient de disposer d'outils permettant de mener une évaluation qualitative de la T2A.
Gilbert Barbier . - 80 % du déficit des hôpitaux sont portés par cinquante établissements. Quelle est la part des CHU, des hôpitaux généraux ou des hôpitaux locaux ? Avez-vous pu comprendre les raisons des difficultés de ces établissements ? Est-ce lié à un phénomène de sous-activité ? Pouvez-vous nous apporter plus d'éclaircissements sur les évolutions que propose la FHF concernant la T2A ? Ce système de tarification est selon vous à l'origine d'une inflation d'actes inutiles. Comment analysez-vous cela à l'échelle de la FHF ? Les services d'urgence sont bien souvent contraints, en particulier dans les hôpitaux généraux, de renvoyer à leur domicile des patients faute de place : quelles solutions proposez-vous ?
René-Paul Savary . - Les conférences régionales de santé et de l'autonomie des ARS tendent à isoler certains CHU. Quel est votre sentiment sur cette situation ? Je suis surpris de la façon dont vous parlez du « secteur commercial ». Les secteurs public et privé sont selon moi complémentaires et le meilleur moyen de maintenir un service public de qualité et de proximité est de jouer sur ces complémentarités, en particulier compte tenu des contraintes budgétaires fortes que nous connaissons actuellement. Les dépassements d'honoraires peuvent en outre contribuer au maintien de certains chefs de service dans les hôpitaux publics. Enfin, quelles sont vos propositions d'harmonisation des centres d'appels pour les urgences ?
Ronan Kerdraon . - Pour paraphraser Winston Churchill, la T2A est finalement le pire des systèmes à l'exception de tous les autres. La plate-forme de propositions de la FHF propose d'adapter le système et non de l'abandonner. Deux choses m'interpellent sur ce point : vous souhaitez que les collectivités puissent venir compléter les financements nationaux. N'est-ce pas difficilement envisageable compte tenu de la situation financière des collectivités territoriales ? Ne craignez-vous pas d'encourager l'Etat à se désengager encore un peu plus du financement des hôpitaux publics ? La complémentarité entre secteurs public et privé est en effet souhaitable, à conditions que les deux secteurs disposent de moyens équitablement répartis. Or l'hôpital public manque aujourd'hui cruellement de moyens au regard des cliniques. Enfin, pourriez-vous nous éclairer sur l'impact qu'a eu la T2A sur la production d'actes inutiles pour le patient ?
Gérard Roche . - Il était nécessaire de mettre fin au système de la dotation globale qui était imparfait. J'avoue avoir été réticent à la mise en oeuvre de la T2A pour la raison qu'elle me semblait faire abstraction du rôle social de l'hôpital. Je remarque aujourd'hui qu'on peut en dresser un bilan relativement favorable. J'émets cependant une réserve concernant la capacité des soins de suite et de réadaptation à demeurer rentables dans un système de T2A. La convergence intersectorielle me semble ou outre constituer un projet ubuesque à partir du moment où le secteur public n'a pas les moyens de choisir ses patients et de rémunérer ses praticiens de la même façon que dans le privé.
Yves Gaubert . - L'essentiel des déficits est porté par les CHU : pour un déficit cumulé de 598 millions d'euros, 329 millions sont portés par les CHU, 134 millions par les centres hospitaliers ayant un budget supérieur 70 millions d'euros, 115 millions d'euros par les hôpitaux dont le budget est compris entre 20 et 70 millions d'euros, et 11 millions d'euros pour les plus petites structures. Les questions que soulève la convergence intersectorielle peuvent en effet être transposées pour les comparaisons effectuées entre hôpitaux publics. Par ailleurs, le poids réel de l'enseignement et de la recherche dans les CHU a sans doute été sous-estimé, de même que la spécificité de leurs activités. 80 % de l'activité des CHU reposent sur 650 GHM. Ces GHM sont souvent très spécialisés et représentent un coût important.
C'est le secteur privé qui a servi de référentiel à la construction de la T2A. Il apparaît en effet peu adapté pour prendre en compte le rôle social de l'hôpital, notamment pour la prise en charge des personnes âgées qui nécessite beaucoup de médecine mais peu d'actes. Il est aujourd'hui de plus en plus difficile d'intégrer la dimension médico-sociale dans les séjours hospitaliers.
Cédric Arcos . - La proposition de la FHF concernant la T2A consiste à ramener sa part de 80 % à 50 %, ce qui permettrait notamment de s'aligner sur les pratiques observées dans les pays voisins. Ce qui est aujourd'hui financé par enveloppe à hauteur de 20 % le serait donc à 50 %.
La différenciation qui peut s'opérer entre hôpitaux public montre la limite du modèle qui peut mettre en difficulté financière certains établissements n'ayant commis aucune faute de gestion. La logique tarifaire actuelle contraint en effet les hôpitaux à augmenter leur activité à hauteur de l'évolution des tarifs dans le but de maintenir constantes leurs ressources. Si un établissement n'est pas en mesure d'augmenter son activité, sa situation financière se dégrade mécaniquement.
Compte tenu de cette logique, les établissements sont encouragés à produire des actes inutiles. Il s'agit d'une question très délicate, car ces actes participent de la rémunération des professionnels de santé. Pour prendre l'exemple des césariennes, qui sont mieux rémunérées que les accouchements classiques par voie basse, il existe des écarts de 1 à 5 entre les structures. Lors du dernier congrès organisé à Grenoble par la FHF, le professeur Nisand a indiqué qu'il récusait neuf indications d'hystérectomie sur dix. Il a également déclaré que « l'utérus est devenu une pâture à T2A ». A l'heure où les scandales sanitaires sont nombreux, il s'agit d'un dossier majeur de santé publique dont la Haute Autorité de santé (HAS) commence à se saisir.
Concernant la coopération et entre le public et le privé, nous souhaitons bien sûr une complémentarité et ne remettons pas en cause le travail des cliniques privées qui exercent bien leurs fonctions et assument pour la plupart des missions de service public. Nous estimons cependant que les coopérations public-privé doivent se mettre en place sur des bases équitables. Or le dernier rapport de la Cour des comptes montre qu'elles s'effectuent systématiquement au détriment du secteur public, qui se voit confier les activités les moins rentables. Les ARS ont un rôle essentiel à jouer pour garantir l'équité. La FHF propose que les cliniques privées contractualisent avec les hôpitaux publics en s'accordant sur certaines pratiques, notamment le respect d'engagements de service public. Notre souhait est d'arrimer les cliniques privées qui exercent des missions de service public à l'hôpital public de façon à assurer un partage des contraintes équitable. Cette démarche est motivée par une autre considération, à savoir que les cliniques privées sont indispensables au maintien de l'offre de soins sur le territoire. Il me semble nécessaire de rappeler qu'« on ne picore pas dans le service public » et que si les cliniques privées refusent d'exercer des missions de service public, il n'y a aucune raison pour que la collectivité nationale contribue à leur financement.
Je terminerai avec la question des dépassements d'honoraires. Vous appelez, monsieur Savary, à encourager les dépassements d'honoraires. Sur un total de 2,1 milliards d'euros, 100 millions concernent les dépassements des praticiens hospitaliers : l'hôpital public est dans l'ensemble moins cher pour les patients. On constate également qu'il n'y a pas de fuite du public vers le privé et que les jeunes générations sont même attirées par l'hôpital public. Plutôt que de favoriser les dépassements d'honoraires, notre plate-forme propose d'autoriser les établissements à verser des compléments de rémunérations sous la forme d'intéressements.
Alain Milon . - Quelle est la position de la FHF sur une éventuelle régionalisation de l'Ondam ?
Yves Gaubert . - Cette question est liée à celle de la régulation. Le système est aujourd'hui strictement comptable et les inégalités d'accès aux soins de la population sur le territoire sont réelles. Plutôt qu'une baisse uniforme des tarifs sur le territoire, il serait souhaitable de les ajuster à l'état de santé de la population et au volume d'activité réalisée.
Audition de Jean Loup DUROUSSET, président de la Fédération de l'hospitalisation privée (FHP), Thierry BÉCHU, délégué général de la FHP-MCO, Gabriel BOSSY, délégué général de la FHP-SSR et Olivier DREVON, président de la FHP-UNCPSY (mercredi 18 janvier 2012)
Yves Daudigny, président . - Nous poursuivons nos auditions avec la Fédération de l'hospitalisation privée. Je salue son président, Jean-Loup Durousset, qui est accompagné de Thierry Béchu, Gabriel Bossy et Olivier Drevon qui représentent respectivement, au sein de la fédération, les établissements de médecine, chirurgie et obstétrique (MCO), de soins de suite et de réadaptation (SSR) et de psychiatrie.
Nous souhaiterions effectuer avec vous un tour d'horizon de la situation financière de l'hospitalisation privée et, surtout, du bilan de la mise en oeuvre de la tarification à l'activité. Quel a été son impact sur vos établissements ? Quels sont les vertus et les effets pervers de ce mode de tarification ? Quels correctifs peut-on y apporter ? Le périmètre de la T2A doit-il évoluer ?
Jean-Loup Durousset, président de la FHP . - Depuis quelques années, les activités MCO, dans le secteur public comme dans le privé, connaissent des évolutions tarifaires proches de zéro, ce qui se traduit par la recherche de gains de productivité et l'augmentation du volume d'activité. Certains de nos établissements y parviennent, mais nous estimons que plus de 35 % des onze cents établissements de l'hospitalisation privée sont en difficulté financière.
Nous sommes habitués à payer le prix de la restructuration puisque, en quinze ans, le nombre de cliniques et d'hôpitaux privés s'est réduit de moitié. Cette évolution s'est gérée à budget constant. Mais, avec un Ondam commun entre l'hôpital public et l'hospitalisation privée, les choses sont plus difficiles et on constate que seul le secteur privé se restructure : par exemple, aucun des cent quarante-sept sites publics de chirurgie ciblés par Claude Evin, alors président de la FHF, n'a finalement fermé. Ce phénomène étrange nous inquiète.
Depuis 2005, l'enveloppe tarifaire pour les soins est restée stable ; seul le volume de soins a progressé, à hauteur de 2,7 % par an. En revanche, l'enveloppe Migac est passée de 4 milliards d'euros à 8,3 milliards d'euros. Nous donnons l'alerte sur ce choix collectif qui ne privilégie pas les soins. Au sein de cette enveloppe, c'est la partie « Aide à la contractualisation », donc hors soins, qui a crû. Avec un Ondam de 2,5 % en 2012, l'enveloppe Migac devrait être stable, voire décroître. Nous menons ce débat avec le ministère. C'est une grave erreur de vouloir continuer à privilégier les Migac : les ressources consacrées aux soins intéressent vingt et un millions de nos concitoyens pour le secteur public et 8 millions pour le secteur privé.
En outre, la pratique du tarif journalier de prestations (TJP) à l'hôpital public est injuste. Dans les établissements privés, les 20 % restant à la charge du patient ou de son assurance complémentaire sont calculés sur la base des groupes homogènes de séjour (GHS). A l'hôpital public, c'est le TJP qui détermine le reste à charge, dont le montant peut ainsi dépasser les 20 % du coût de l'hospitalisation. Globalement, le surcoût s'établit à 500 millions d'euros. On ne saurait généraliser cette pratique, qui induit une surtarification pour le patient dans le secteur public, sans susciter l'émotion de la population !
Le manque de transparence des coûts est également source d'inégalités. L'hôpital public devra communiquer aux patients le coût de leur hospitalisation en 2013. Il aurait dû le faire dès 2005. Les établissements privés le font déjà depuis longtemps. Je comprends la difficulté d'une telle tâche pour l'AP-HP, moins pour l'hôpital de Valence ! Les cent cinquante projets de coopération public-privé exigent que chacun s'impose un même degré de transparence.
Nous demandons également davantage de transparence sur les aides à la contractualisation : environ 1 milliard, au sein de l'enveloppe Migac, est consacré aux contrats de retour à l'équilibre des établissements en difficulté. Sur les quatre-vingt-cinq contrats signés, tous nous ont été communiqués par les agences régionales de santé, hormis en Rhône-Alpes, ce qui représente tout de même 100 millions dont nous ne connaissons pas la destination.
Thierry Béchu, délégué général de la FHP-MCO . - Le secteur MCO connaît la situation économique et financière la plus dégradée. En 2010, 43 % des cliniques privées (MCO) étaient déficitaires et les trois quarts des établissements se situaient en dessous du seuil de rentabilité de 3 % préconisé par les experts financiers. Depuis la mise en place de la T2A, à l'exception de 2005 et 2006, la situation moyenne des établissements MCO s'est dégradée, les tarifs n'ayant progressé que de 1,2 % par an.
Du fait des restructurations, le nombre d'établissements MCO est passé de mille en 1992 à 579 en 2012, avec une baisse de 21 % sur les huit dernières années. Les regroupements ont abouti à une augmentation de la taille moyenne des établissements qui s'établit aujourd'hui à cent cinquante lits.
La T2A a été mise en place en deux temps. D'abord, une période de transition durant laquelle les établissements ont connu un effet revenu. Certains y ont gagné, d'autres y ont perdu jusqu'à la stabilisation du système en 2005-2006. Puis, les tarifs se sont rapprochés des coûts de production, comme l'indique l'étude nationale des coûts de 2009. Actuellement, nous n'avons que peu de visibilité sur cinq ans : la convergence public-privé se poursuit lentement ; l'enveloppe dédiée aux Migac a beaucoup progressé, elle est passée de 4 à 8,3 milliards d'euros et nous n'en percevons qu'une part marginale, environ 1 %, soit 83 millions d'euros. Tout le reste est destiné à l'hospitalisation publique.
Le TJP est un élément de facturation qui crée des inégalités entre les patients. Il est illogique que les bases de calcul soient différentes pour les 20 % qui restent à leur charge, selon qu'ils sont accueillis en secteur public ou privé.
La convergence intersectorielle est un enjeu économique pour la Nation, comme l'a souligné la Cour des comptes dans son rapport de septembre 2011. Si l'ensemble des établissements de santé utilisait les tarifs les plus faibles, c'est-à-dire dans 90 % des cas ceux de nos établissements, l'assurance maladie économiserait 7 milliards d'euros.
Des opérations pour rendre plus transparentes les ressources allouées aux Migac sont déjà menées : des références nationales sont établies, l'annexe 4 du guide de la contractualisation des Migac publié par la DGOS renvoie à une réglementation européenne en vertu de laquelle il ne peut y avoir surcompensation d'une charge de service public. Je remarque que le recours que nous portons auprès de la Commission européenne à ce sujet a donc toute sa pertinence. Or, dans la mission d'intérêt général « précarité », un patient précaire coûte 33 euros à l'hôpital public contre 11 euros dans le secteur privé. Les règles du jeu doivent être clarifiées. Les prestations ne sont-elles pas égales ? Il est nécessaire de justifier ces différences de montants.
Gabriel Bossy, délégué général de la FHP-SSR . - Les soins de suite et de réadaptation (SRR) sont exercés par cinq cents établissements privés. La mise en place de la T2A pour ce secteur, déjà repoussée, est annoncée pour 2013. Nous la souhaitons, mais rien n'est moins sûr ! Actuellement, les remboursements de l'assurance maladie ne couvrent plus nos frais de gestion. Sans recettes annexes, nos comptes ne pourraient pas être équilibrés. La T2A harmoniserait la tarification, d'autant que des décrets de 2008 ont précisé que nos établissements privés de soins de suite peuvent accueillir strictement les mêmes patients que les structures publiques. Nous estimons que, grâce à un tarif unique, juste et égalitaire, l'assurance maladie économiserait 500 millions d'euros. Le coût moyen journalier en SSR est de 247 euros par jour, hors TJP, dans le secteur public, et de 149 euros dans le secteur privé, dépenses en sus comprises, pour un coût moyen de 214 euros par jour sur les deux secteurs. Avec un tarif unique de 200 euros par jour, l'objectif de dépenses fixé par la loi de financement de la sécurité sociale pour 2011 serait ramené de 7,3 à 6,8 milliards d'euros.
Selon un rapport de la Cnam, les pathologies prises en charge sont aussi lourdes dans les secteurs privés et publics. Or, les structures privées prennent en charge 33 % des patients, en ne bénéficiant que de 23 % des ressources dédiées aux soins de suite, tandis que les établissements publics reçoivent 77 % des ressources pour prendre en charge 67 % des malades. Pour une même prise en charge, les séjours en SSR coûtent 32 % moins cher dans les établissements privés. Nous dénonçons cet écart.
Je partage les remarques de Jean-Loup Durousset : l'usage du TJP dans le secteur public crée des injustices dans la tarification des SSR également.
Forts de l'expérience du secteur MCO, parent pauvre de l'attribution de l'enveloppe Migac, nous souhaitons que la mise en place de la T2A dans le secteur SSR garantisse une majorité de ressources pour le compartiment lié à l'activité. Ce domaine, qui recouvre la prise en charge des patients, doit être privilégié par rapport aux autres, notamment les Migac. Nous sommes également sceptiques quant à l'attribution de l'enveloppe « aide à la contractualisation » vers les établissements en difficulté financière. Il s'agit souvent d'une prime aux moins bons élèves. L'accompagnement des restructurations, certes nécessaire, ne doit pas épuiser l'ensemble des ressources.
Les établissements de SSR pourraient par ailleurs apporter une réponse à la problématique des déserts médicaux. Nous disposons d'un maillage périurbain sur tout le territoire. Encore faudrait-il que les établissements privés aient, à l'instar des structures publiques, la possibilité de rémunérer les actes des médecins salariés.
Enfin, à la suite des décrets de 2008, nous avons été amenés à demander de nouvelles autorisations, valables pendant dix-huit mois, qui exigent la tenue de nouvelles visites de conformité. Sans T2A, nous travaillons à l'aveugle sur cette procédure, ce qui est dommageable pour le développement de nouvelles spécialités.
Docteur Olivier Drevon, président de la FHP-UNCPSY . - Les établissements de santé privés en psychiatrie représentent une activité de 610 millions, contre un total de 9,5 milliards pour l'hospitalisation psychiatrique publique. Nous représentons néanmoins 20 % des hospitalisations en psychiatrie et nous créons des structures de prise en charge à temps partiel ou d'alternative à l'hospitalisation.
Le récent rapport de la Cour des comptes sur le plan psychiatrie et santé mentale 2005-2010 souligne l'obscurité persistante dans le financement de la psychiatrie. Il est difficile de savoir combien cela coûte précisément. Il n'y a pas de véritable évaluation, sauf en matière immobilière.
Nos établissements privés sont nécessairement transparents sur leurs prix de journée, les prestations complémentaires et les honoraires des praticiens. Rien de tel dans le secteur public. Les établissements publics ne sont soumis à aucun cahier des charges et on ignore où va l'argent. Par exemple, nous pouvons dire précisément ce que recouvre la prise en charge d'un patient à l'hôpital de jour. Cette quantification n'existe pas dans le secteur public.
Je précise qu'en ce qui concerne les pathologies, nous pouvons nous comparer au secteur public, même si nous traitons moins de psychoses et davantage de dépressions graves.
Tant que l'on n'aura pas renforcé l'évaluation et fixé des cadres normatifs, il sera difficile de faire évoluer la tarification en psychiatrie. Il faut se demander pourquoi certains acteurs ont intérêt à demeurer dans le flou.
Jacky Le Menn, rapporteur . - Il faudrait dépasser cette situation dans laquelle chacun reste les yeux fixés sur l'autre, pour nous interroger sur le meilleur financement possible de la qualité des soins.
Alors que l'Ondam stagne, êtes-vous favorable à une régionalisation des enveloppes ? Pensez-vous que le niveau régional serait plus pertinent pour effectuer des comparaisons entre établissements privés et publics ? S'agissant des comparaisons, la FHF nous a cité l'exemple d'un même GHS recouvrant des degrés pathologiques très différents dans le public et le privé. Confirmez-vous ? En matière de transparence, en quoi les établissements publics ne pourraient-ils pas pleinement communiquer sur l'ensemble de leurs coûts ? Enfin, les coûts que vous mentionnez pour le secteur privé intègrent-ils ou non les honoraires des praticiens extérieurs ?
Alain Milon, rapporteur . - Peut-être faudra-t-il auditionner ensemble les trois fédérations ? Je suis, pour ma part, favorable à une transparence totale, afin que nous disposions de données incontestables.
Yves Daudigny, président . - Vous avez évoqué la facturation individuelle dans les établissements publics. Des expérimentations sont en cours, pour une généralisation au 1 er janvier 2013. C'est donc un objectif qui devrait être atteint prochainement. Par ailleurs, il ne faut pas opposer les soins et les missions d'intérêt général. Celles-ci financent aussi la permanence des soins, les Smur et les Samu, l'enseignement et la recherche. Cela participe des soins.
Jean-Loup Durousset . - Dans les Migac, l'enveloppe des aides à la contractualisation est la plus obscure, et c'est celle qui augmente le plus. Elle finance des contrats de retour à l'équilibre dont le contenu nous paraît extrêmement flou.
La loi prévoit la facturation individuelle dans les hôpitaux publics en 2013. Nous espérons qu'il en sera ainsi. La loi prévoyait également la convergence tarifaire pour 2012.
Les comparaisons sont possibles entre public et privé, notamment grâce aux bases PMSI. Malheureusement, l'Atih publie beaucoup moins de données que par le passé et la Cnam est toujours réticente à divulguer les siennes.
Nous ne voyons pas bien l'intérêt d'enveloppes régionalisées. Par définition, les tarifs resteront nationaux. C'est donc sur les Migac, et non sur les tarifs, que jouerait la régionalisation. Cela n'irait pas dans le sens de la transparence et accentuerait les discriminations. Il nous semble en revanche utile de renforcer les responsabilités au niveau régional en matière d'investissement, car le niveau national ne dispose pas d'une connaissance fine des besoins. Tels qu'ils s'opèrent actuellement, les investissements, tant dans le secteur public que dans le secteur privé, génèrent un phénomène nouveau : le déficit durable.
Thierry Béchu . - Je vois mal comment un GHS pourrait financer au même tarif des prises en charge aux coûts très différents dans le public et le privé. De tous les pays de l'OCDE, la France est celui qui compte le plus de GHS. Leur nombre est passé de 800 en 2009 à 2 300 en 2011. Les tarifs ont été décomposés en quatre niveaux, pour tenir compte de la gravité des cas. Nous sommes désormais arrivés à un degré de précision suffisant pour assurer à l'établissement une rémunération en rapport avec la nature des actes.
Jean-Loup Durousset . - Il serait plus pertinent de comparer les mêmes strates d'établissements : CHU et grosses cliniques, petits hôpitaux et petites cliniques.
Catherine Génisson . - Personne ne conteste que des actes lourds soient effectués dans les établissements privés, même si cela porte sur des domaines très ciblés. On a peu parlé des besoins des patients. La région Nord-Pas-de-Calais souffre de mauvais indicateurs de santé. Il faut impérativement prendre en compte ces besoins et procéder à des péréquations financières.
Jean-Loup Durousset . - Nous ne demandons qu'une chose : disposer de tarifs analogues à ceux de nos voisins. On nous incite à coopérer avec le secteur public sur de mêmes actes, tout en nous appliquant des tarifs différents. Qui a intérêt au maintien de ces différences ? Dans les nombreux territoires où des coopérations public/privé sont en projet, nous constatons de grandes difficultés à mettre les budgets sur la table. Il faut davantage de transparence.
René-Paul Savary . - Nous ne pouvons plus nous permettre cette rivalité entre public et privé, sinon chacun sera perdant. Je suis réservé sur la régionalisation de la planification des investissements. Cette compétence doit rester du niveau national. Il serait illusoire de croire qu'en régionalisant, on pourrait faire appel aux collectivités locales, car celles-ci n'en ont pas les moyens.
Jean-Loup Durousset . - Des choix d'investissement malencontreux ont alimenté les déficits hospitaliers. Il serait utile de réaliser une évaluation sur ce point.
Jacky Le Menn . - Vous soulignez qu'un tiers de vos établissements sont en déficit. Dès lors, trouve-t-on des investisseurs pour l'hospitalisation privée ?
Alain Milon, rapporteur. - Comment la diminution du nombre d'établissements privés se traduit-elle sur le nombre de lits, de praticiens et d'actes ?
Thierry Béchu . - Des opérateurs allemands nous disent qu'ils bénéficient, en Allemagne, d'une visibilité à cinq ans sur la politique tarifaire. Tel n'est pas le cas en France. Cela crée une forte incertitude en matière de retours sur investissement. D'une année sur l'autre, certains tarifs diminuent et d'autres augmentent, sans aucune prévisibilité.
Jean-Loup Durousset . - L'investissement privé est nécessaire. Malheureusement, beaucoup d'investisseurs privés attendent une rentabilité immédiate. Nous souffrons de la réduction continue de l'actionnariat des médecins. Il faut le remettre à l'honneur.
Le nombre d'établissements privés a diminué, mais celui des patients a légèrement augmenté. Nous comptons davantage de médecins, beaucoup plus spécialisés mais effectuant bien moins d'interventions.
Audition d'Antoine DUBOUT, président, et Yves-Jean DUPUIS, directeur général, de la Fédération des établissements hospitaliers et d'aide à la personne (mercredi 18 janvier 2012)
Yves Daudigny, président . - Nous allons faire un tour d'horizon de la situation financière de l'hospitalisation privée à but non lucratif en insistant sur le bilan de la T2A, ses avantages, ses effets pervers et les correctifs qui pourraient être envisagés. Dans la perspective de la prochaine échéance présidentielle, la Fehap a récemment publié des propositions qui, sans évoquer directement la T2A, formulent des critiques en creux et des souhaits d'évolution pour le financement des prises en charge innovantes et l'attribution d'un rôle renforcé aux ARS.
Yves-Jean Dupuis, directeur général de la Fehap . - La Fehap rassemble à la fois des établissements qui entraient précédemment dans le champ de l'objectif quantifié national (OQN) et dans le champ de la dotation globale, ce qui lui permet d'avoir une lecture complète de l'impact de la T2A. La T2A n'est qu'un outil et c'est la façon dont elle est utilisée qui détermine la plus ou moins bonne situation financière des établissements. Si la Fehap était à l'origine plutôt favorable à sa mise en place, nous avons aujourd'hui un certain nombre de critiques à formuler.
Une première difficulté tient à l'objectivation des coûts. La T2A augmente de façon moins dynamique que les Migac et au sein même des Migac, les crédits alloués aux établissements privés à but non lucratif évoluent défavorablement. La part que représentent nos établissements au sein des Migac a décru de plus de 20 % entre 2009 et 2010. En outre, le passage de la permanence des soins et de la prise en charge de la précarité des activités tarifées vers les Migac a conduit pour les établissements de santé à une diminution de ces activités tarifées de plus d'un milliard d'euros sans que nous ayons pu avoir suffisamment de visibilité sur les modalités de ce transfert. Concernant les 750 millions d'euros destinés au financement de la permanence des soins, le transfert s'est effectué dans les hôpitaux publics sur une base uniquement déclarative : chaque établissement a fait une déclaration sur la base de ce qu'il payait aux médecins hospitaliers dans le cadre de leurs gardes et astreintes sans que des vérifications plus profondes soient effectuées. Pour les établissements privés à but non lucratif, qui sont soumis au droit du travail, le débasage a été effectué uniquement sur la base des heures supplémentaires réalisées. Concernant la précarité, les débasages ont été réalisés à partir d'une étude devant permettre de déterminer les zones dites « sensibles ». Or une répartition équitable aurait nécessité une analyse beaucoup plus fine des situations de précarité sur les territoires.
La création des Migac a cependant eu un effet positif en ce qu'elle a permis une analyse plus fine et une répartition beaucoup plus objective des crédits alloués aux missions d'enseignement, de recherche et d'innovation.
Une deuxième difficulté liée à la mise en oeuvre de la T2A réside dans le manque de prévisibilité des tarifs. En effet, ceux-ci ont longtemps connu une évolution erratique, difficile à comprendre en amont et à expliquer ensuite aux établissements de santé. Cette situation est d'autant plus préjudiciable que les établissements privés à but non lucratif sont soumis au principe d'équilibre budgétaire et que la découverte tardive des évolutions tarifaires en cours d'exercice peut les mettre en difficulté. Nos établissements ont fait le choix d'être des acteurs moteurs du service public en étant pour la plupart en secteur 1 et en participant aux missions de service public. Il leur est donc difficile de privilégier les activités les mieux rémunérées pour maintenir leur stabilité financière.
En troisième lieu, le système de la T2A tel qu'il est construit pénalise la performance. C'est notamment le cas pour des établissements qui ont optimisé les durées de séjour en développant fortement la chirurgie ambulatoire : ces établissements performants ont été pénalisés financièrement parce qu'ils avaient des durées de séjour faibles.
Par ailleurs, le système de tarification repose sur des bases identiques entre le public et le privé non lucratif alors que la gestion des deux types d'établissements s'inscrit dans des temporalités différentes. L'hôpital public peut en effet supporter des déficits importants sur une durée longue et la souplesse dont il bénéficie dans la gestion de ses comptes est accentuée par l'absence de certification de ceux-ci. La Cour des comptes, qui devrait à terme mettre en place cette certification, a récemment estimé qu'elle conduirait à constater des déficits plus importants qu'aujourd'hui. Pour les établissements privés à but non lucratif, la T2A a un impact direct sur leur pérennité.
Dans l'absolu, la T2A devrait contribuer à l'apparition d'un système concurrentiel, permettant aux établissements dynamiques de disposer de moyens à la hauteur de leur activité. On s'aperçoit que ce système a rapidement bénéficié avant tout aux hôpitaux publics. Je pense aux débasages évoqués précédemment au moment de la création de nouvelles missions d'intérêt général (permanence des soins et précarité) mais également à l'aide récente qui a été apportée aux hôpitaux publics ayant des difficultés d'accès à l'emprunt, qui n'a pas bénéficié au secteur privé non lucratif alors que ses établissements connaissent des difficultés similaires.
Une autre difficulté est liée aux différentiels de charges sociales avec les hôpitaux publics. Ce différentiel s'élevait à 100 millions d'euros. Nous avons obtenu, en 2011, 35 millions d'euros, ce qui ne permet de couvrir qu'une partie des écarts. Les établissements privés à but non lucratif sont au final moins bien accompagnés que les hôpitaux publics.
On est donc en train de pervertir cet outil de dynamisation qu'est la T2A, tout comme la dotation globale a été en pratique pervertie, devenant un outil de reconduction des dotations historiques alors qu'elle devait permettre à l'origine une restructuration des établissements publics, privés et privés non lucratifs. Je crains que la T2A ne soit dans la même logique : les tarifs s'appliquent à tous tandis que les Migac permettent de privilégier certaines structures en leur permettant de continuer à fonctionner.
Pour revenir plus précisément sur les tarifs, nous avons été surpris de constater que les classifications conduisaient à accompagner plutôt certains établissements que d'autres : les CHU et les centres de lutte contre le cancer ont profité de la T2A tandis que les hôpitaux généraux et les hôpitaux privés non lucratifs ont été pénalisés. Seuls les établissements privés non lucratifs qui ont une activité proche de celle des CHU, notamment un taux de recours important, tirent leur épingle du jeu.
La DGOS a demandé à l'Agence technique de l'information sur l'hospitalisation (Atih) d'établir pourquoi les CHU n'avaient pas bénéficié autant que prévu de la nouvelle nomenclature tarifaire, qui visait justement à améliorer la prise en compte de la technicité des actes. Celle-ci révèle que le CHU de Lille a le taux de recours le plus élevé, soit 7 %, pour un taux moyen de 3 %. Ceci signifie que les CHU assurent à 97 % en moyenne des activités de proximité, qui sont donc financées par des crédits théoriquement dédiés à leur vocation universitaire. En outre, les moyens mis par les CHU sur ce type d'activité sont disproportionnés. Parallèlement, dix structures de la Fehap sont dans le palmarès des établissements ayant le taux de recours le plus élevé, en tête desquelles l'hôpital Marie Lannelongue avec un taux de recours de plus de 40 %. L'équivalent des ces établissements aux Etats-Unis, les « mayo clinic », ont en moyenne cinq cents lits universitaires, tandis que l'hôpital Saint-Joseph, plus grand hôpital de la Fehap, compte neuf cents lits et l'AP-HM en dénombre de cinq mille à six mille. L'inadéquation entre l'allocation des ressources et l'activité a perverti le système. Cette étude de l'Atih n'a pas été publiée et il a fallu que l'agence de presse médicale (APM) la demande pour en avoir la communication.
Les centres de lutte contre le cancer (CLCC) sont les deuxièmes bénéficiaires de la mise en place de la T2A, grâce au plan Cancer. Aujourd'hui, certains tarifs s'avèrent supérieurs au coût de l'activité. Avant même l'instauration de la T2A, une part importante de l'enveloppe complémentaire allouée à certains de nos établissements pour les aider à sortir des aides liées à la réduction du temps de travail avait été affectée aux CLCC, en particulier l'hôpital Gustave Roussy.
Globalement, après la mise en place de la T2A, les établissements les plus performants, qui devraient être à l'équilibre, sont en déficit et la situation des établissements historiquement déficitaires se dégrade. Nous avions effectué une projection en 2005 : tous nos établissements, à deux exceptions près, devaient sortir gagnants de la mise en place de la T2A. En 2012, seul l'hôpital Saint-Joseph, après une lourde restructuration, est en situation d'équilibre. Tous les autres établissements sont dans le rouge malgré une progression de leur activité. Malgré une hausse de l'activité située entre 3,5 % et 4 % par an, les recettes diminuent du fait de tarifs bas. Cette perversité du système de financement est inquiétante. De leur côté, les cliniques, c'est-à-dire le secteur ex-objectifs quantifiés nationaux (OQN), ne tirent pas uniquement leurs revenus des tarifs, mais peuvent aussi jouer sur les honoraires ou les chambres à tarif particulier, ce qui rend leur situation financière plus favorable.
La convergence tarifaire était inhérente à la mise en place de la T2A. Actuellement, le secteur qui était régi par les OQN s'en sort bien, celui qui était financé par dotation globale éprouve plus de difficultés. La convergence n'est acceptable que si l'ensemble des coûts est objectivé : les coûts annoncés ne doivent pas être inférieurs aux coûts réellement supportés. La DGOS devrait se pencher sérieusement sur le sujet.
Jacky Le Menn, rapporteur . - Vous évoquez la forte proportion de l'activité de proximité des CHU et le fait qu'ils bénéficieraient de financements indus, mais comment expliquer qu'ils aient un déficit global plus important que les autres établissements ? Par quels moyens réévaluer les tarifs bas qui obligent à une hausse de l'activité, alors que l'Ondam est une enveloppe contrainte ? Les taux d'encadrement dans les CHU sont élevés et sont en partie financés par l'enveloppe des missions d'enseignement, de recherche, de référence et d'innovation (Merri) au sein des Migac. Mais envisagez-vous d'autres recettes pour redistribuer des financements tant vers les hôpitaux généraux que vers vos établissements qui pâtissent de cette situation ?
Avant la mise en place de la T2A, nous avions la dotation globale, qui remplaçait elle-même le système du prix de journée, encore plus inflationniste. Le problème de la dotation globale est qu'il n'y a jamais eu de clause de revoyure. Les établissements se sont appauvris ou enrichis sans lien avec leur activité, ce qui a justifié l'instauration d'un autre mode de financement. Nous sommes désormais dans l'impasse : quelles solutions envisagez-vous pour financer en équité les établissements de santé ?
Yves-Jean Dupuis . - Il est difficile de dire comment réduire le déficit des CHU. Néanmoins, selon le rapport de l'Observatoire des dépenses hospitalières, le budget augmente de 4 % par an dans les CHU et les CLCC, et diminue de 1,8 % dans les établissements privés à but non lucratif et de 1,3 % dans les hôpitaux généraux. A cette injustice de l'allocation budgétaire, s'ajoute la question des moyens supplémentaires accordés aux établissements publics déficitaires. Or, la part de l'enveloppe Migac allouée à nos établissements a subi une baisse de 20 %, ce qui a bénéficié à l'hôpital public. Certains de nos établissements ont dû déposer le bilan, d'autres ont fait l'objet d'un plan social, par exemple l'hôpital Saint-Joseph.
Dans un rapport sur les plans de retour à l'équilibre, la Cour des comptes a estimé que les moyens supplémentaires accordés aux établissements hospitaliers ont créé de l'emploi plus qu'ils n'ont conduit à des économies ou à des restructurations. Cela n'est pas le cas pour nos établissements qui doivent nécessairement se restructurer. Nous déplorons la double peine que nos établissements subissent : d'une part, les tarifs sont favorables à l'hôpital public, notamment les CHU ; d'autre part, les établissements publics reçoivent des compléments financiers pour combler une partie de leur déficit. Ce financement des déficits nous pénalise car il pèse sur l'Ondam, donc sur les tarifs et notre activité.
En outre, les administrateurs de nos établissements sont responsables financièrement, à la différence des présidents de conseils d'administration des hôpitaux publics. Une procédure pénale est d'ailleurs en cours à l'encontre du président d'un de nos établissements.
Sur quels fondements doit-on établir les tarifs hospitaliers ? D'abord, les tarifs doivent être stables d'une année sur l'autre. Ensuite, les contraintes liées à la baisse de l'Ondam de 4 % à 2,5 % doivent peser de manière égale sur tous les acteurs : il n'est pas normal que seuls les hôpitaux généraux et nos établissements soient pénalisés. Enfin, il est nécessaire que les tarifs se rapprochent des coûts réellement constatés.
A partir des prévisions élaborées pour l'exercice 2012, les trois fédérations ont conclu que, à activité et moyens constants, les charges augmentaient de 3,5 % à 3,7 %, ce qui signifie une dégradation des équilibres avec des tarifs stables et l'inflation. La seule solution est bien l'augmentation de l'activité. Mais nous ne sommes pas dans une logique d'actes inutiles et nous n'avons plus de marges de manoeuvre : dans nos établissements, le personnel et l'encadrement sont moins nombreux, le taux d'occupation est plus élevé et la moyenne de productivité des actes se situe entre celle des CHU et des hôpitaux publics les plus performants.
Nous sommes pessimistes. Comme la dotation globale en son temps, la T2A est pervertie, puisqu'elle reste dans une logique de moyens alloués à des établissements. Malgré cela, notre secteur est nécessaire à l'équilibre du système de santé français. Des études américaines ont ainsi démontré que le système monopolistique dans le domaine de la santé est plus coûteux et moins efficace. De plus, l'accès aux soins est plus difficile dans les zones où seuls l'hôpital public et le secteur commercial cohabitent. L'établissement privé à but non lucratif peut être la solution.
Claude Léonard . - A propos des CHU, on ne doit pas oublier que l'activité de soins, y compris de proximité, est nécessaire à la formation.
Les hôpitaux généraux transfèrent systématiquement au CHU certains actes chirurgicaux. Ainsi, le CHU accomplit souvent des actes de médecine et de chirurgie générale qui le détournent de ses missions universitaires et globalement, le coût est nettement plus élevé pour la collectivité !
Yves-Jean Dupuis . - Les CHU ont bénéficié d'une hausse de 13 % de leurs ressources grâce à l'enveloppe Merri. Je signale que nos établissements participent également à la formation. Je critique par ailleurs la spécialisation excessive de la formation universitaire dispensée dans les CHU, qui n'est pas adaptée aux besoins des soins de proximité.
A Verdun, l'hôpital a englobé la clinique. Ce monopole, en plus d'amenuiser l'émulation, a engendré des surcoûts liés aux transferts, aux actes et aux plateaux techniques plus onéreux en CHU. Nos établissements sont aussi dotés de plateaux techniques de proximité performants.
Catherine Génisson . - Les transferts systématiques des hôpitaux généraux vers les CHU découlent du décret qui interdit à certains anesthésistes d'effectuer des actes sur les enfants.
Il est important pour les étudiants en médecine de circuler dans les services de haute spécialisation des CHU, ce qui a un coût.
Le taux de recours relativement faible du CHU de Lille résulte de la place de cet établissement dans l'agglomération. Par ailleurs, il serait nécessaire d'affiner l'analyse et la notion de recours.
S'agissant des besoins en personnels liés aux blocs opératoires, les choses ont tout de même beaucoup évolué dans les hôpitaux publics et les communautés hospitalières de territoire s'organisent pour procéder à des rationalisations. Dans le Pas-de-Calais, un seul hôpital exécute la nuit les actes chirurgicaux.
Yves-Jean Dupuis . - Nous ne remettons pas en cause le principe de la formation mais pensons qu'il est nécessaire qu'elle soit adaptée à la spécialité du praticien et assurée par d'autres établissements que les CHU.
Comme l'a indiqué le rapport publié par l'Igas en septembre 2011, les plateaux techniques doivent être mis en place selon trois niveaux : la proximité pour les actes généralistes ; des plateaux plus importants pour les soins de recours ; ceux des CHU adaptés à l'activité médicale lourde et à la recherche. Pour éviter la dispersion, les établissements de proximité doivent se concentrer sur des soins de proximité, avec des modalités de financement adaptées.
Claude Léonard . - A Reims, des évolutions apparaissent : la clinique Courlancy s'est engagée, par contrat avec le CHU, à accueillir des internes qui pourraient ainsi compléter leurs expériences.
Audition de Jérôme FRENKIEL, responsable de l'information médicale des hôpitaux universitaires Paris Centre, président du syndicat national de l'information médicale (Synadim) (mardi 31 janvier 2012)
Yves Daudigny, président . - Nous recevons aujourd'hui le docteur Jérôme Frenkiel qui, au sein de l'assistance publique des hôpitaux de Paris (AP-HP), assure la responsabilité de l'information médicale des hôpitaux universitaires Paris Centre, et qui préside également le Synadim, syndicat national de l'information médicale.
La tarification à l'activité repose sur une connaissance précise des actes associés à chaque situation pathologique et des coûts de prise en charge des patients, ainsi que sur le classement aussi objectif que possible de chaque cas dans la grille tarifaire. La T2A a donc considérablement renforcé le rôle de l'information médicale, qui s'est développée à partir des années 1980 avec le programme de médicalisation des systèmes d'information (PMSI). C'est pourquoi il nous a paru nécessaire d'entendre des responsables de cette fonction encore récente, mais cruciale dans le fonctionnement des établissements.
A travers cette audition, nous souhaiterions tout d'abord mieux comprendre le rôle des départements d'information médicale dans les mécanismes de financement des établissements. Très concrètement, en quoi consiste le codage, comment et sur quels critères est-il effectué et contrôlé, quelles sont ses incidences sur les ressources des établissements ?
Vous êtes à la charnière des préoccupations médicales et de gestion. Quel est le positionnement des départements d'information médicale par rapport à la direction, mais aussi par rapport aux services de soins ? Quelles sont également vos relations avec l'assurance maladie ? Disposez-vous, en termes d'effectifs et de formation, des moyens suffisants pour assurer vos fonctions ?
Enfin, de manière plus générale, comment évaluez-vous la mise en oeuvre de la T2A au cours de ces dernières années ? Quels sont les aspects positifs, mais aussi les difficultés soulevées par ce type de tarification ? Quelles améliorations devrait-on apporter ?
Jérôme Frenkiel, responsable de l'information médicale des hôpitaux universitaires Paris Centre, président du Synadim - Les départements d'information médicale (DIM) ont en charge deux grands types de missions : produire de l'information médicale et en contrôler la qualité ; exploiter ces données médicalisées à des fins statistiques.
La production de données médicalisées est nécessaire à la mise en oeuvre de la T2A. Le travail du service d'information médicale consiste à l'organiser en liaison avec les services de soins et la direction de l'établissement de santé. Nous exerçons un rôle de conseil auprès des personnels impliqués dans ce processus et nous effectuons des contrôles sur la manière dont il est réalisé. Le DIM est réputé garantir la qualité et l'exhaustivité des données. Une fois produites, contrôlées et validées, ces informations médicales sont transmises à la tutelle.
Une seconde série de missions relève de l'exploitation des données médicalisées, qu'il s'agisse de données de nature statistique, anonymes, ou de données nominatives. L'une des tâches principales vise à établir les prévisions d'activité pour l'année à venir, grâce aux données de l'année écoulée, afin d'en déduire une prévision de recettes. En collaboration avec la direction des finances de l'établissement, le DIM participe donc à la construction annuelle de l'état prévisionnel des recettes et des dépenses (EPRD). De manière plus générale, il effectue un suivi de l'activité et des recettes, sous forme de tableaux de bord. Il répond également à des demandes d'analyses ou d'expertises des services de soins et de la direction. Il peut réaliser des études à vocation médicale, mais également des analyses de nature stratégique, par exemple sur les projets d'extension de capacités, sur le dimensionnement des investissements au regard de l'activité ou sur l'évolution des parts de marché de l'établissement pour une activité donnée ou les caractéristiques du recrutement des patients.
Dans les procédures de financement, les DIM exercent un rôle essentiel de production de données et d'analyse.
S'agissant plus spécifiquement de la mise en oeuvre de la T2A, mon sentiment est que le modèle de tarification a désormais acquis une très grande complexité. On peut se demander s'il n'a pas dépassé le stade où il pouvait encore rester maîtrisable. Nous sommes amenés à coder les pathologies, les actes médico-techniques, mais aussi les médicaments coûteux ou les dispositifs médicaux implantables. Les règles sont de plus en plus complexes. L'établissement où j'exerce totalise environ 120 000 séjours par an. Pour chaque séjour, nous procédons au codage d'une dizaine de pathologies en moyenne, et chaque pathologie doit être choisie parmi 70 000 possibilités !
Etant donné le volume considérable de l'information produite, on peut dire que l'activité des services d'information médicale est de nature industrielle. Elle requiert des éléments méthodologiques et culturels assez éloignés de ceux traditionnellement en vigueur à l'hôpital. Ces services sont néanmoins au coeur d'enjeux très importants, car la performance des méthodes mises en oeuvre conditionne directement le niveau des recettes. Une plus ou moins grande maîtrise de ces méthodes en matière d'information médicale peut entraîner des écarts de ressources de 5 % à 10 % entre établissements.
Depuis la mise en place de la T2A, les DIM sont extrêmement sollicités. Jusqu'en 2004, le corps médical portait un intérêt très relatif pour le PMSI. Du jour au lendemain, la T2A a créé une contrainte de résultat très prégnante. Ceci pose très directement la question des moyens dont disposent nos services pour exercer leurs missions, à savoir le nombre et plus encore la qualification de leurs personnels. Nous constatons un véritable hiatus entre la complexité des tâches et le niveau d'exigence requis d'une part, et d'autre part l'absence de formation spécifique, sanctionnée par un diplôme, en matière d'information médicale.
Il faut également souligner que les DIM se trouvent dans une situation institutionnelle spécifique, non définie par la loi. Ce sont des services médicaux, dirigés par un médecin. Ils ont une responsabilité explicite en termes de confidentialité et de sécurité des données, car ils gèrent des informations nominatives. Ils entretiennent des relations privilégiées avec les services de soins, mais également avec la direction de l'établissement, notamment la direction des finances. Mais leur rattachement institutionnel ne fait pour l'instant l'objet d'aucune préconisation. Faut-il les intégrer aux pôles médicaux ou à la direction ? Tout cela n'est pas défini. On constate une grande diversité de situations, pas nécessairement consensuelles, ni adaptées au meilleur exercice des missions.
Le Conseil de l'ordre des médecins a rappelé l'importance de l'indépendance d'expert des services d'information médicale. Celle-ci ne doit pas être obérée par les choix d'organisation interne de l'hôpital. Nous souhaitons une recommandation permettant de clarifier la situation institutionnelle de nos services et de garantir leur indépendance d'expert tout en assurant une parfaite synergie avec la direction et l'exécutif de l'hôpital.
Je reviens sur les enjeux liés à la qualité de l'information médicale. Une pratique minimaliste en matière de production de données médicales, telle qu'on la constate dans beaucoup de services de soins dont ce n'est ni le coeur de métier ni la priorité, ne pénalise pas seulement la performance de la facturation. C'est également la qualité et la sécurité des soins qui sont en cause, par exemple lorsque les effets indésirables des médicaments, les complications des patients, les infections nosocomiales ou les bactéries multirésistantes ne sont pas systématiquement pris en compte.
S'agissant de la T2A elle-même, je n'ai pas de doute sur la pertinence de ce modèle de tarification. Il vise une juste répartition de la ressource entre les établissements. Un changement fondamental est intervenu en 1984, avec la dotation globale. Le financement des hôpitaux a été défini a priori, dans le cadre d'une enveloppe fermée fixée au plan national. Cela est bien en accord avec le principe même de l'assurance maladie, dont les ressources découlent des cotisations. Toutefois, en 1984, il n'était pas possible de répartir cette enveloppe autrement que sur une base historique, en reconduisant année après année les recettes des établissements telles qu'elles s'établissaient jusqu'en 1983. La T2A permet la transition vers un modèle beaucoup plus légitime, attribuant la ressource en fonction de l'activité réelle des hôpitaux et de la complexité des pathologies qui y sont traitées.
La T2A présente un caractère normatif. Les ressources sont réparties en fonction des actions que l'hôpital est supposé avoir engagé dans la règle de l'art, compte tenu des situations cliniques qu'il doit gérer. C'est le diagnostic, et non pas les actes, qui constitue le centre de gravité du système de tarification. Le modèle possède donc une légitimité forte. Son évolution est d'ordre technique et vise à mieux prendre en compte la réalité de la situation du patient.
La T2A est cependant devenue très complexe. Les compartiments de financement se sont multipliés : les missions d'intérêt général et à l'aide à la contractualisation (Migac), les missions d'enseignement, de recherche, de référence et d'innovation (Merri), les financements spécifiques pour les dispositifs médicaux implantables, les médicaments coûteux, les prélèvements d'organes, les urgences, les actes facturés à part, la réanimation et les soins intensifs, les soins palliatifs... Toutes ces évolutions sont justifiables, mais leurs conséquences techniques, sur le terrain, n'ont pas été suffisamment évaluées. Il est devenu de plus en plus difficile de produire cette information médicale avec la fiabilité qui serait nécessaire.
Je voudrais également souligner la dimension juridique de notre travail. Les pathologies sont diagnostiquées par les équipes médicales. Le codage consiste à les traduire dans un langage utilisable par les systèmes d'information. C'est une étape essentielle et complexe. Dans la mesure où la facturation, et donc le financement, sont en jeu, la robustesse juridique du codage est cruciale. Or, elle ne va pas de soi, comme nous le constatons dans les discussions complexes auxquelles donnent lieu les contrôles de l'assurance maladie. Ce contentieux n'a pas fait émerger de véritable jurisprudence et les établissements éprouvent un grand sentiment d'insatisfaction à l'égard des procédures de contrôle. Certains établissements ont souhaité discuter en amont des questions liées au codage avec l'assurance maladie, mais celle-ci n'a pas donné suite à leurs demandes.
Au plan technique, la mise en oeuvre de la facturation individuelle dans les hôpitaux publics est en préparation. Cette facturation « au fil de l'eau », plus rapide, permettrait une meilleure gestion de la trésorerie. Elle suscite cependant l'inquiétude des établissements car elle suppose une adaptation complexe des systèmes d'information. Mon sentiment est que les établissements ne sont pas prêts techniquement pour passer à court terme à la facturation individuelle.
Enfin, certaines fédérations hospitalières soulignent que nous sommes le pays donnant à la T2A la plus grande part dans le financement des hôpitaux. Je pense qu'il faudrait aussi insister sur le fait que l'information médicale est en partie produite par des cliniciens dont ce n'est pas le coeur de métier, accompagnés par des services d'information médicale pour lesquels n'existe aucune formation spécifique validée par un diplôme. Les pays anglo-saxons ont une grande avance en matière de professionnalisation des métiers de l'information médicale.
Jacky Le Menn, rapporteur . - Je souhaiterais parvenir à mieux cerner les raisons pour lesquelles les coûts de prise en charge sont plus élevés en CHU. En dépit des améliorations introduites par la V11, qui permet de prendre en compte le degré de sévérité des pathologies, on constate que les CHU et les autres centres hospitaliers ont une activité très comparable. Selon l'agence technique de l'information sur l'hospitalisation (Atih), les actes spécifiques aux CHU (transplantations, corrections de grandes malformations congénitales, neurochirurgie intracrâniennes, grands brûlés notamment) ne correspondent qu'à 2,41 % de leur activité totale. Comment expliquer cette situation ? Est-ce lié au poids excessif, pour l'ensemble des établissements, de la catégorie majeure de diagnostic (CMD) 23, catégorie « fourre-tout » correspondant à tous les séjours qui n'ont pas pu être classés dans une autre CMD ? Est-ce le reflet de la permanence des soins et de suivis médicaux de pathologies chroniques particulières, ou de problèmes de frontière entre les soins externes et l'hospitalisation ?
A masse financière constante, le fait de créer des racines de groupes homogènes de malades (GHM) pour des activités plus lourdes et des niveaux de sévérité plus élevés entraîne une augmentation des coûts moyens, et donc des tarifs, pour les GHM les plus lourds et une baisse des coûts moyens pour les GHM qui contiennent les séjours restant dans l'ancienne racine ou dans les niveaux de sévérité inférieurs. Les CHU n'ont-ils pas tendance à développer des stratégies de redistribution interne entre niveaux de sévérité afin de capter des ressources supplémentaires alors que leur activité ne diffère pas fondamentalement de celle des autres centres hospitaliers ?
Jérôme Frenkiel . - Les CHU sont également des hôpitaux de proximité. Il est donc normal que leur activité soit en partie comparable à celle des autres établissements. En outre, le modèle à partir duquel nous raisonnons n'est pas nécessairement apte à décrire correctement les spécificités des CHU. Par exemple, les missions de recours nécessitent une prise en charge particulière incluant des consultations complexes qui mobilisent plusieurs équipes de médecins. Le fait de ne pas pouvoir décrire ces spécificités dans le modèle conduit à ne pas les prendre en compte dans les statistiques.
La qualité du codage constitue une autre difficulté. Le patient est classé à un certain niveau de sévérité, notamment sur la base des pathologies chroniques ou des complications qu'il a développées. Si la qualité de l'information transmise aux DIM est insuffisante, ces autres pathologies ne seront pas décrites et le séjour apparaîtra donc comme un séjour simple sans complications. Or certains CHU ne sont pas totalement performants dans leur description de la complexité médicale, d'où une sous-estimation dans les statistiques de la sévérité de la situation des patients traités dans cette catégorie d'établissements.
Jacky Le Menn, rapporteur . - L'information en provenance des services est pourtant retravaillée par les DIM.
Jérôme Frenkiel . - Elle ne l'est que partiellement. Généralement, le service de soins établit les faits médicaux et procède ensuite à leur codage et à leur saisie informatique. Les DIM raisonnent à partir de cette information sans pour autant connaître les patients. Ils examinent la cohérence de l'information produite et recherchent d'éventuelles pertes d'informations à partir d'algorithmes, mais n'ont aucun moyen de la compléter.
Ceci étant, on constate une forte augmentation du nombre moyen de pathologies par séjour lorsque le codage des informations médicales est centralisé, c'est-à-dire effectué par les DIM eux-mêmes. On peut passer d'une moyenne de deux pathologies signalées à six, huit, voire dix. Cela nous conduit à penser que les services de soins ne sont pas toujours exhaustifs lorsqu'ils renseignent les pathologies des patients et qu'une majorité d'entre elles ne sont pas décrites.
Jacky Le Menn, rapporteur . - Ce qui entraîne des pertes de recettes.
Jérôme Frenkiel . - Oui.
Alain Milon, rapporteur . - Le mode de fonctionnement des DIM n'étant pas homogène sur le territoire national, des différences de recettes apparaissent entre centres hospitaliers pour le traitement de maladies identiques. Quelles sont les solutions pour remédier à cette situation ?
Jérôme Frenkiel . - Il faut revenir sur l'historique du PMSI. Au moment de sa mise en place, on a imposé aux hôpitaux la production d'une information médicale devant servir ensuite de base à la T2A. Des DIM ont été créés par voie réglementaire avec des moyens très limités. Ces services étaient laissés totalement à eux-mêmes pour élaborer leurs méthodes de codification. Chacun a donc fait ce qu'il a pu compte tenu des connaissances dont il disposait, sans formation spécifique et dans un contexte peu porteur.
La mise en place de la T2A a provoqué une prise de conscience du niveau de performance relative des différentes organisations et du caractère très empirique des méthodes utilisées jusque là. Aujourd'hui, nous souffrons beaucoup du fait que l'exercice de codification ne soit pas soutenu par une véritable science, c'est-à-dire encadré par des concepts et des méthodes, alimenté par des publications et soutenu par des évaluations.
La situation commence cependant à évoluer. Un relatif consensus apparaît sur le constat que les DIM exercent une fonction centrale pour l'équilibre financier des hôpitaux mais que les résultats actuels ne sont pas à la hauteur des enjeux. Cependant, si certains établissements s'engagent dans une professionnalisation de la production des informations médicales, d'autres continuent de considérer qu'il s'agit là d'une mission incompressible du médecin soignant. Il me semble malgré tout nécessaire d'avoir une vision beaucoup plus « industrielle » de la production des informations afin de formaliser des méthodes et évaluer leurs performances respectives. Le terme « industriel » est adapté : les concepts et méthodes que nous utilisons sont ceux des sciences de la qualité et de la production, elles-mêmes issues de l'industrie.
Alain Milon, rapporteur . - Les DIM ne peuvent produire des informations que si les cliniciens les font remonter. Avez-vous les moyens de contrôler les différents services des hôpitaux ? Vous-mêmes, faites-vous l'objet de contrôles ?
Jérôme Frenkiel . - Nous ne sommes pas directement contrôlés mais le Synadim est très favorable, dans un contexte de professionnalisation, à ce que les DIM soient évalués. Concernant la production des données médicales par les autres services des hôpitaux, les DIM n'ont aucun pouvoir de contrôle. Nous pouvons dialoguer, conseiller, encourager ces services pour que les dossiers médicaux soient le plus complets possible. Je souligne qu'il existe encore des services qui ne produisent pas les comptes rendus d'hospitalisation. Nous partons donc parfois de loin et il serait souhaitable que l'action menée par les DIM pour renforcer la qualité du contenu des dossiers médicaux soit soutenue de façon institutionnelle.
Jacky Le Menn, rapporteur . - Notre système de codage dérive en partie de celui développé aux Etats-Unis. Or ce dernier a beaucoup évolué. Les DIM français tiennent-ils compte des changements intervenus outre-Atlantique ?
Jérôme Frenkiel . - A partir d'un tronc commun, les modèles français et américain ont chacun connu leur évolution propre. Les classifications de GHM sont aujourd'hui assez différentes entre les deux pays. Mais l'enjeu est moins de remettre en cause la qualité de notre modèle que de veiller à sa bonne application en s'assurant que les établissements documentent correctement toutes les catégories de pathologies.
Jean Desessard . - Quel est l'établissement le plus performant dans l'utilisation de la méthodologie ?
Jérôme Frenkiel . - Il est impossible de répondre à cette question. Les modes de codification utilisés étant le plus souvent empiriques, aucun palmarès n'a pu être réalisé.
Alain Milon, rapporteur . - Dans quelle mesure vos départements sont-ils impliqués dans le projet de facturation individuelle ? Qu'en pensez-vous ?
Jérôme Frenkiel . - L'élément central de la facturation individuelle est l'information liée aux recettes du titre 1. Les DIM étant chargés d'organiser la production de cette information et de contrôler sa qualité, leur implication sur le sujet est totale. Sur le fond, il s'agit d'une évolution naturelle du modèle. Y sommes-nous prêts techniquement ? Nos organisations et nos systèmes sont-ils suffisamment performants pour fournir l'information en temps utile ? Cela mériterait d'être évalué.
Catherine Génisson . - Votre intervention prouve combien les DIM, bien qu'insuffisamment connus des autres services, sont fondamentaux dans le fonctionnement des hôpitaux. Vous avez souligné la complexité de la T2A, qui semble atteindre aujourd'hui les limites de l'acceptable. La V11 a multiplié les données prises en compte. Pour autant, est-on parvenu à la juste appréciation, tant médicale que médico-sociale, des pathologies et de l'environnement du patient ?
La production de données médicales fait peser des exigences lourdes sur les médecins qui y passent beaucoup de temps, parfois au détriment de l'accompagnement des patients. Ne faudrait-il pas davantage formaliser les méthodes et se donner les moyens d'aller pleinement vers la production industrielle des données, comme dans les pays anglo-saxons et dans certains établissements privés ?
Vous avez beaucoup insisté sur l'aspect comptable de la production des données médicales. L'analyse stratégique est également fondamentale pour la qualité du fonctionnement des établissements hospitaliers. Quelle importance y accordez-vous ?
Jérôme Frenkiel . - Sur le premier point, la limite ne vient pas de l'outil mais de la façon dont on l'utilise. La classification internationale des maladies nous permet, sauf cas particulier, de documenter des éléments extrêmement variés et précis, et donc, théoriquement, de décrire la situation sociale ou médico-sociale des patients. Il est cependant techniquement impossible de valoriser économiquement ces données, c'est-à-dire d'établir une corrélation entre les charges constatées et d'éventuels surcoûts qui justifieraient, éventuellement, de moduler les tarifs en conséquence.
Catherine Génisson . - La dimension médico-sociale est donc bien, directement ou indirectement, prise en compte par les hôpitaux, mais elle n'est pas évaluée à son juste niveau ? Ce serait pourtant un moyen de savoir si, oui ou non, les établissements publics et privés accueillent des patients aux profils très différents.
Jérôme Frenkiel . - Aucune distinction n'est établie entre les patients du fait de leur origine sociale. Il n'y a donc pas d'adaptation du financement à cet élément. Le préalable à une telle évolution serait que les services de l'Etat sensibilisent les DIM à l'importance de cette information.
Concernant la professionnalisation de la fonction, il s'agit d'une conséquence inéluctable du modèle lui-même. La complexité du codage est aujourd'hui telle qu'il n'est pas raisonnable d'en faire peser le poids sur le médecin clinicien. Il convient donc de répartir les tâches de façon plus rationnelle : recentrer le clinicien sur son coeur de métier et laisser à des professionnels formés spécifiquement le soin de traduire les faits médicaux dans le langage T2A.
Enfin, l'analyse stratégique se heurte au manque de moyens des équipes. Ceux-ci ont très peu évolué alors que leurs missions se sont considérablement renforcées. Nous n'avons plus de temps pour faire de l'analyse stratégique.
Chantal Jouanno . - Nous sommes un des seuls pays au monde faisant exclusivement reposer le financement de l'hôpital sur la T2A. Si ce modèle n'est pas critiquable en soi, ses modalités de mise en oeuvre et sa complexité croissante posent question. Quelles solutions préconisez-vous ?
Jérôme Frenkiel . - L'enjeu de la T2A est avant tout de permettre une valorisation correcte des activités. Le modèle français y parvient en grande partie même s'il demeure un certain nombre d'activités atypiques qui ne sont pas bien valorisées.
Au-delà, le problème de fond est celui de la progression forte de nos dépenses de santé. Nous avons longtemps connu une situation relativement stable et équilibrée avec des dépenses de santé représentant 10 % du PIB et une prise en charge par l'assurance maladie à hauteur de 75 %. Les dépenses de santé ont récemment cru de façon très forte pour atteindre 12 % du PIB. Les experts prévoient que l'on pourrait atteindre 15 %. Cela pose deux questions. Quel est le bien-fondé de la hausse des dépenses de santé ? Quelles sont les conséquences en termes de prise en charge des patients ? L'assurance maladie suit actuellement cette progression à grand peine, au prix d'un déficit croissant. A moyen terme, cela va nécessairement conduire à une diminution de la part des dépenses socialisées qui pourrait passer de 75 % à 50 %. L'expérience américaine montre que le problème découle moins du poids des dépenses dans le PIB que de la part de ces dépenses qui est socialisée. Nous nous dirigeons manifestement vers un modèle de ce type, ce qui fragilise l'accès des patients aux soins.
L'assurance maladie assurant actuellement 90 % du financement des hôpitaux, la baisse de la part des dépenses de santé socialisées y aura un effet amplifié, avec une diminution de l'ordre de 30 %. Il est très probable que nous soyons déjà engagés dans une telle évolution : les tarifs baissent d'année en année, les hôpitaux sont incités à modifier leurs pratiques, par exemple en privilégiant la prise en charge en ambulatoire sur l'hospitalisation complète. Contraindre l'hôpital à faire la même chose pour moins cher aura des conséquences fortes, notamment en termes de contraction des dépenses de personnel, qui représentent 75 % des charges des hôpitaux.
Chantal Jouanno . - Sans aller vers un système à l'américaine, qui n'est pas nécessairement moins cher pour la collectivité, peut-on envisager une révision du modèle ?
Jérôme Frenkiel . - Il est ennuyeux que nous soyons passés en quelques années de 10 % à 12 % sans être en mesure de bien identifier à quoi ont été affectées les dépenses supplémentaires. Si le coût de la santé continue d'augmenter, l'opérateur financier public ne pourra de toute façon pas suivre.
René-Paul Savary . - Les DIM devraient pouvoir établir des modèles permettant notamment de générer des économies. Or vous ne vous estimez pas capable de procéder aux évaluations qui seraient nécessaires à cette fin. Cela m'interpelle.
Le fait que l'activité spécifique des CHU soit très limitée ne s'explique-t-il pas par une certaine tendance à multiplier les soins de proximité pour équilibrer le financement des actes spécifiques ?
Je suis particulièrement inquiet de l'évolution des relations entre CHU et agences régionales de santé (ARS), notamment dans le cadre de la mise en place des conférences territoriales. Certains petits CHU comme celui de Reims peuvent se retrouver en difficulté. Quel est votre avis sur ce point ?
Jérôme Frenkiel . - L'information médicale est un moteur de gains d'efficience. Il s'agit d'un travail de long terme qui ne va pas de soi dans une organisation aussi complexe qu'un hôpital. Cet exercice est d'autant plus difficile dans des établissements où la grande majorité des personnels est soumise au statut de la fonction publique.
Concernant la part respective des activités de proximité et de recours dans les CHU, rien ne laisse penser que les unes soient par définition plus rentables que les autres. Tout dépend de l'organisation des CHU. Les missions spécialisées sont en outre certainement plus nombreuses que ne le laissent transparaître les statistiques. Celles-ci ne retracent que les prises en charge spécifiques aux CHU, par exemple les transplantations cardiaques. En revanche, elles ne prennent pas en compte certains problèmes complexes de nature clinique qui conduisent à une prise en charge plus lourde dans les CHU. Le chiffre précité de 2,41 % sous-estime certainement la part des activités propres aux CHU.
La question des relations entre CHU et ARS renvoie au maillage territorial. La logique des schémas régionaux d'organisation sanitaire (Sros) est d'établir un maillage selon le type de pathologies et les plateaux techniques, la technicité et la complexité, pour les activités de proximité et de recours.
René-Paul Savary . - La notion de proximité n'est pas forcément compatible avec celle de rentabilité économique.
Jérôme Frenkiel . - Il s'agit d'un débat ancien. Un certain nombre de collectivités territoriales, notamment pour maintenir l'emploi sur leurs territoires, souhaitent conserver leurs établissements. Cependant, la France connaît déjà une très forte densité d'établissements et il est démontré que la proximité n'est pas nécessairement gage de qualité de la prise en charge ni de rationalité.
Gérard Roche . - J'appartiens à une génération qui a montré peu d'enthousiasme face à la mise en oeuvre de la T2A et à la codification des activités. Si la nouvelle génération comprend mieux l'intérêt de ce système, elle y consacre beaucoup de temps, au détriment de l'accompagnement des malades. En outre, le profil de chaque malade, qui détermine le temps que va passer le médecin à son chevet, est unique. Les contraintes économiques doivent-elle nous obliger à quantifier ce qui est propre à chaque situation individuelle ? Tout en demeurant un ardent défenseur de la T2A, je note que la qualité de l'information médicale ne préjuge pas de celle des soins apportés aux patients.
La FHF propose de ramener la part de la T2A à 50 % du financement des hôpitaux. Qu'en pensez-vous ?
En effet, le vieillissement de la population, le progrès technique et les exigences des patients contribuent à l'augmentation des dépenses de santé. Je frémis cependant à l'idée que cette hausse serait telle qu'il n'existerait pas d'autre issue qu'une évolution vers un modèle à l'américaine. N'est-ce d'ailleurs pas la médecine de ville qui coûte le plus cher à notre système de santé ? Ne faut-il pas commencer par revoir le modèle de financement de l'assurance maladie ? Je suis opposé à un système de santé ultra-performant mais dont serait exclue une partie de la population.
Jérôme Frenkiel . - Je partage largement votre inquiétude. Il est temps de se poser les bonnes questions. Notre système de santé repose sur la juxtaposition d'opérateurs de soins mal coordonnés, le parcours du patient n'est quasiment pas supervisé, la logique est presque uniquement curative. Alors que certaines études montrent que les dépenses de prévention devraient représenter les cinq sixièmes de l'effort global réalisé pour assurer une santé optimale de la population, la part des soins curatifs est de 90 % en France. Les systèmes les plus efficients reposent sur le « managed care », avec une forte intégration du parcours du patient. Le problème est donc plus global que celui du seul financement des hôpitaux.
Catherine Génisson . - Pensez-vous que les responsables de DIM doivent rester des médecins ? Devraient-ils participer aux conférences de consensus et donc à la réflexion collective sur la qualité de la prise en charge des patients ?
Ne constatez-vous pas une diminution qualitative de l'offre de soins dans les établissements qui sont allés le plus vite dans la mise en place de DIM ?
Jérôme Frenkiel . - Il serait difficilement envisageable que le pilotage des DIM ne soit pas assuré par des médecins. L'expertise médicale est en effet centrale, même si elle est accompagnée d'un ensemble d'autres expertises (statistique et informatique ; économie et gestion ; qualité de la production ; juridique). En outre, s'agissant d'informations médicales nominatives, il est logique que les responsables des départements soient tenus par le secret professionnel de façon à garantir la confidentialité des données. Il y a cependant un besoin de professionnalisation des DIM lié à la multiplicité et à la complexité des expertises mobilisées. Un nouveau métier est en train d'apparaître pour lequel devraient exister une formation spécifique et une spécialité médicale propre.
Concernant la deuxième question, je ne suis pas certain que la standardisation conduise systématiquement à une baisse de la qualité des soins.
Catherine Génisson . - Je parle moins d'une baisse de la qualité que d'une spécialisation des établissements.
Jérôme Frenkiel . - Sur ce point, la mise en place de la RTT médicale a contraint les établissements, notamment les petits plateaux techniques, à se restructurer.
Alain Milon, rapporteur . - Il y a également une exigence de qualité de la part des patients.
Claude Léonard . - Est-ce que le fait de rationaliser les données va amener, comme cela s'est produit au Royaume-Uni, à ne pas prendre en charge certaines pathologies à partir d'un certain âge et d'un certain degré de sévérité ?
La T2A n'a-t-elle pas un impact inflationniste sur le fonctionnement de certains services d'urgences qui maintiennent artificiellement un certain niveau d'activité de façon à ne pas risquer la fermeture ?
Jérôme Frenkiel . - Sur votre première question, je ne pense pas qu'il y ait de lien entre la production purement factuelle d'informations médicales et les choix politiques et de société qui peuvent être faits. Les Britanniques ont une culture différente de la nôtre, cette forme de rationalisation des choix en fait partie. Cependant, dans un contexte de financement contraint, l'idée que tout doit être fait pour le patient sans aucune considération de coûts apparaît obsolète. Il y a bien un enjeu de rationalisation des choix budgétaires.
Concernant votre deuxième point, je sais d'expérience qu'il n'est pas difficile à un service d'urgences de gonfler son activité à la seule fin de justifier ses moyens. Il suffit d'admettre tout type de patients et de tarder à les diriger vers un autre service ou à les faire sortir.
Jacky Le Menn, rapporteur . - Les réticences du secteur public à la convergence intersectorielle ne sont-elles pas liées à des capacités de codage très différentes ? La culture DIM est peu développée dans les hôpitaux publics et les réticences ont été historiquement très fortes.
Jérôme Frenkiel . - Les réticences à la convergence intersectorielle me semblent en partie fondées : la complexité sociale des patients à l'hôpital public n'est pas valorisée, la part des actes programmables n'est pas la même dans les deux secteurs, le statut de la fonction publique hospitalière crée des rigidités. En outre, les comparaisons entre secteurs public et privé n'intègrent pas tous les coûts, notamment les honoraires des médecins dans les cliniques.
D'autre part, la France se caractérise de longue date par l'absence de culture de santé publique. La spécialité de santé publique n'a d'ailleurs été instaurée qu'en 1984. La situation est identique concernant l'information médicale. Cette fonction n'a toujours pas de véritable légitimité auprès des praticiens, contrairement à ce qui s'observe aux Etats-Unis.
Catherine Deroche . - Au regard des travaux effectués par les DIM, n'est-il pas possible d'isoler les activités réellement comparables entre secteurs public et privé ?
Compte tenu de la pénurie des praticiens, serait-il est envisageable d'avoir des non-médecins à la tête des DIM ?
Jérôme Frenkiel . - Sur votre premier point, cela ne me paraît pas impossible en théorie, par exemple pour distinguer ce qui est programmable et ce qui ne l'est pas, ou les conditions dans lesquelles le patient est arrivé à l'hôpital. Se pose cependant la question des conséquences qu'il conviendrait d'en tirer dans la pratique et l'organisation des établissements.
Concernant votre second point, il me semble difficile d'envisager des DIM qui ne seraient pas dirigés par un médecin. Il convient avant tout de réfléchir aux fonctions qui peuvent être déléguées à des techniciens et d'organiser ces délégations de façon optimale, à travers une formalisation des méthodes et des protocoles et une formation adaptée des personnels.
Audition d'Annie PODEUR, directrice générale de l'offre de soins (mardi 7 février 2012)
Yves Daudigny, président . - Je suis heureux d'accueillir Annie Podeur, directrice générale de l'offre de soins au ministère du travail, de l'emploi et de la santé, venue parler de la tarification hospitalière.
Madame, il sera difficile d'embrasser aujourd'hui l'ensemble de cette problématique complexe ; nous devrons sans doute vous interroger de nouveau par la suite. En outre, nos deux rapporteurs - MM. Le Menn et Milon - vous transmettront un questionnaire écrit.
Parmi les trois grandes séries de sujets que nous souhaitons aborder, viennent tout d'abord les grands axes de la politique tarifaire depuis que la tarification à l'activité (T2A) s'est substituée à la dotation globale. Des gestionnaires d'établissements ont évoqué des variations annuelles difficilement compréhensibles dans le montant de leurs ressources. Quels critères avez-vous utilisés pour ajuster les grilles tarifaires ?
Ensuite, la T2A vise à assurer une répartition plus équitable de l'enveloppe, mais comment éviter la multiplication d'actes injustifiés ou la sélection de patients ? Quel bilan peut-on faire de la T2A après huit ans ? Les bénéfices attendus sont-ils au rendez-vous ? Y a t-il des écueils à éviter ?
Enfin, je souhaite connaître votre sentiment sur la part prise par la T2A dans le financement des établissements : excessive à en croire les établissements publics, mais insuffisante selon les établissements privés. L'équilibre actuel est-il optimal ?
Annie Podeur, directrice générale de l'offre de soins . - Votre première question renvoie à la formation des tarifs, au modèle même de la T2A, sur lequel beaucoup d'informations circulent, mais parcellaires. Je transmettrai un document précis à votre mission. Effectivement, tous les interlocuteurs n'ont pas le même point de vue sur la T2A et sur les missions d'intérêt général et d'aide à la contractualisation (Migac).
La construction des tarifs n'est pas affectée par une telle volatilité, sauf dans quelques exemples, sous l'effet de la convergence ciblée. Nous nous sommes efforcés d'éviter les effets revenus en perfectionnant le modèle tarifaire, dont la dernière version, dénommée « V11 », est un véritable big bang : elle a fait passer de 800 à 2 300 le nombre de groupes homogènes de séjour (GHS) pour satisfaire une demande du corps médical tendant à mieux prendre en compte la comorbidité, ainsi que l'âge des patients. Depuis, le modèle ne subit plus que des corrections à la marge.
Cinq déterminants sont utilisés pour construire les tarifs annuels. Le premier est voté par le Parlement, il s'agit de l'objectif national de dépenses de l'assurance maladie (Ondam), c'est-à-dire l'enveloppe budgétaire disponible. Le deuxième est une anticipation de l'évolution en volume des soins dispensés, conduisant à un arbitrage prix-volumes, qui a exercé une pression à la baisse des tarifs. Troisième composante, les changements dans le périmètre des charges couvertes par la tarification : si une charge n'est pas couverte par les tarifs parce qu'elle relève des missions d'intérêt général (Mig), la masse budgétaire prise en compte pour élaborer les tarifs est diminuée d'autant, au profit des Mig. Quatrième élément, les coûts observés et leur hiérarchie : il s'agit de l'échelle nationale des coûts commune, une méthodologie commune aux secteurs privé et public. Enfin sont intégrées les priorités de service public et leurs modalités d'application, comme, ces dernières années, le développement des soins palliatifs, la prise en charge en cancérologie ou la chirurgie ambulatoire.
Plusieurs grands principes régissent la détermination de l'enveloppe budgétaire. Il y a d'abord l'Ondam hospitalier, ou plus exactement, l'objectif de dépenses en médecine, chirurgie et obstétrique (ODMCO) fixé par voie réglementaire après le vote de l'Ondam par le Parlement. L'arrêté interministériel décline l'Ondam hospitalier en cinq sous-objectifs prenant en compte la nature des activités ou le statut juridique des établissements. Ainsi, l'ODMCO inclut les séjours hospitaliers de médecine, chirurgie ou obstétrique (MCO), les actes et consultations externes, les produits pharmaceutiques et les dispositifs médicaux de la liste en sus, ainsi que les forfaits relatifs aux urgences ou aux prélèvements d'organes. L'ODMCO est découplé entre une part tarifaire et les Migac. Les établissements ne relevant pas du champ MCO (soins de suite et de réadaptation, psychiatrie) demeurent, eux, financés par dotation globale ou prix de journée. Pour obtenir la totalité de l'enveloppe budgétaire, il convient d'ajouter le fonds de modernisation des établissements de santé publics ou privés (Fmespp), qui intervient en soutien à la politique sociale et surtout pour financer des investissements - enjeu colossal...
Dans le cadre de l'enveloppe budgétaire fixée, la première étape de la construction tarifaire consiste à déterminer le résultat de l'année n-1 en extrapolant les données disponibles. Pour 2011, nous connaissons le résultat des onze premiers mois pour les établissements publics et les établissements privés à but non lucratif - en clair, de l'ancien domaine couvert par la dotation globale - et seulement des dix premiers mois pour les établissements privés à but lucratif. La facturation au fil de l'eau ne fournit paradoxalement pas une vision claire et instantanée de l'ensemble des coûts.
Deuxième étape, la prise en compte de l'évolution du coût des facteurs. En 2011, l'évolution spontanée excédait 3 %, alors que l'Ondam était limité à 2,8 %. Parmi les facteurs d'évolution, je citerai le glissement vieillesse-technicité (GVT), l'inflation, les mesures nouvelles décidées par le Gouvernement, des mesures statutaires comme le passage de certains infirmiers en catégorie A par suite de la réforme licence-mastère-doctorat (LMD), mais aussi la mise en oeuvre des plans de santé publique.
La troisième étape consiste à évaluer les économies que les établissements devront supporter pour rester dans l'enveloppe disponible. L'ajustement peut être obtenu par des mesures générales ou par des dispositions ciblées comme les plans de convergence élaborés en 2010, puis en 2011 et à nouveau en 2012. Dans le même cadre, nous déterminons la traduction budgétaire des gains de productivité attendus ; en 2012, les hôpitaux devront économiser 415 millions d'euros. In fine, on obtient un volume disponible, inférieur à l'évolution tendancielle naturelle des facteurs.
L'étape suivante est celle de l'arbitrage entre prix et volume - nombre de séjours, de soins ambulatoires, d'actes et de consultations externes. Cette étape intègre l'effet codage au sein des établissements. Le modèle est encore jeune et l'on s'est aperçu que certains avaient pris un retard de codage. Au total, la hausse en volume prévue cette année atteint 3,1 %, supérieure à l'Ondam voté. Une fois la provision en volume faite sur une campagne, on en déduit les tarifs. L'an dernier, nous avons distingué entre tarifs bruts et tarifs applicables après convergence ciblée.
S'agissant des changements de périmètre, en 2009, nous avons sorti la permanence des soins des tarifs pour en faire une Mig ; les gardes et astreintes sont désormais rémunérées au titre de cette mission. Inversement, lorsqu'un médicament devient courant, il est rayé de la liste en sus et réintégré dans les tarifs. Opérations très technocratiques, direz-vous, mais qui sont le moyen de répartir selon des critères objectifs une enveloppe fermée : respecter l'Ondam est pour nous une ardente obligation.
Soyons clairs sur la prise en compte des coûts constatés pour construire les tarifs : un tarif n'est pas un coût. Cependant, grâce à l'échelle nationale des coûts, constituée sur la base des informations fournies par un échantillon - trop restreint à mon sens - d'établissements volontaires, nous vérifions qu'il n'y a pas de rentes de situation, de surfinancements par rapport aux coûts réalisés ou, au contraire, de déficits.
L'échelle nationale des coûts reposait en 2009 et 2010 sur un modèle à trois niveaux de tarifs (bruts, cibles et de campagne) afin d'éviter de déséquilibrer l'offre sur le terrain, mais le message passait difficilement. C'est pourquoi, comme nous nous y étions engagés auprès des fédérations, le modèle a été simplifié en 2011. Désormais, les fédérations nous alertent sur les sous ou surfinancements et les ajustements sont apportés sans avoir à remanier tous les tarifs. Nous nous efforçons ainsi de nous rapprocher au maximum de la réalité tout en respectant l'arbitrage volume-prix.
Vous m'avez interrogée sur le bilan de la T2A. Quel établissement souhaite-t-il le retour à la dotation globale, mis à part tel ou tel qui était jadis particulièrement bien servi ? Tous se rendent compte que la T2A permet un financement plus équitable, évite les rentes de situation de certains au détriment des autres - les chimiothérapies étaient parfois interrompues au mois de novembre, faute de crédits suffisants ! En outre, le nouveau financement prend en compte l'innovation scientifique, puisque la facturation en sus des médicaments et dispositifs médicaux nouveaux permet de diffuser plus vite certains traitements très onéreux. Ce système est plus responsable et il a transformé la culture hospitalière en conduisant à piloter non plus seulement par la dépense, mais aussi par les recettes. Je salue à ce propos les efforts d'efficience réalisés. Enfin, la T2A conduit à s'interroger sur le processus de soins et l'allocation du personnel entre les services ; elle invite à une réflexion sur la taille des unités, sur la segmentation et la complémentarité.
Je ne suis pas sourde, j'entends les reproches formulés contre la réforme de la tarification. La nouvelle tarification paupériserait l'hôpital. Mais l'Ondam est voté par la représentation nationale ! J'ajoute que la transition s'est faite progressivement : de 2004 à 2011 pour le secteur public, 2005 à 2011 pour le privé. Son effet redistributif parmi les établissements publics a été lissé entre 2004 et 2011, pour 1 300 millions d'euros au total, dont 540 millions entre 2008 et 2011. Hors honoraires médicaux, l'effet redistributif a atteint 140 millions d'euros entre 2005 et 2011 pour les établissements privés.
Paradoxalement, la T2A est simultanément accusée d'être budgétairement inflationniste. Or l'Ondam a été respecté en 2011 pour la deuxième année consécutive et il en ira de même cette année. Néanmoins, si l'on ne fait pas d'effort sur la pertinence des soins, la dynamique des volumes risque d'entraîner une pression sur les tarifs.
On invoque un risque de découpage des séjours. Un premier frein est automatique, puisque la tarification est réduite de 50 % dans le cas d'une nouvelle hospitalisation intervenant moins de trois jours après la fin de la précédente. Le chaînage des séjours peut en outre être analysé ex post. Nul indicateur n'est au rouge en la matière.
Enfin, il a été dit que la T2A finançait une part excessive des dépenses. Or, les Migac représentent 15 % du montant versé par l'assurance maladie aux établissements MCO. Avec la liste en sus et les forfaits, un quart de l'activité hospitalière est financé autrement que par les tarifs de séjour.
Le modèle a certes des limites, objectives. Il tend à développer l'activité au-delà du médicalement nécessaire sur un territoire donné. Avec nos bases de données, nous pouvons heureusement calculer des taux de recours prenant en compte la population concernée. De fortes disparités sont constatées sur certains actes comme l'endoscopie, l'angioplastie ou l'appendicectomie. Nous avons donc saisi la Haute Autorité de santé (HAS) pour qu'elle élabore des référentiels applicables à dix GHS médicaux ou chirurgicaux. Le cas échéant, les agences régionales de santé (ARS) réuniront les acteurs d'un territoire de santé, pour discuter avec eux et utiliser le prochain contrat pluriannuel pour diminuer telle ou telle activité dans les établissements publics ou privés. Nous devons être soucieux de l'utilisation des deniers publics.
La deuxième limite concerne l'instabilité des règles de financement, qui rendrait le système insuffisamment lisible. Cependant, depuis la version V11 et ses 2 300 GHS, nous ne modifions plus qu'à la marge la classification. Cette année, nous avons procédé à une actualisation pour l'obstétrique et la prise en charge du nouveau-né, après les travaux conduits l'an dernier avec les fédérations. Nous ne pouvons appliquer un tarif identique aux maternités de niveau 3 et à celles de niveau 1, puisque les normes sont différentes, ainsi que les coûts de structure.
En définitive, une seule question reste véritablement ouverte : faut-il diminuer encore la part de la T2A au profit des activités financées par des forfaits ? Nous avons déjà augmenté les Mig, en y intégrant la prise en charge de la précarité, les Merri, la permanence des soins, la rémunération des internes... Nous sommes allés assez loin. Il faut à présent faire vivre le modèle en le rendant plus transparent. La construction des tarifs est une alchimie qui prend en compte et pondère cinq paramètres importants, avec la préoccupation de limiter les effets revenus et d'approcher la vérité des coûts afin qu'aucun établissement ne soit lésé ou privilégié.
Jacky Le Menn, rapporteur . - La T2A semble vous donner satisfaction. Pourtant, le rapport de la Cour des comptes publié en septembre 2011 affirme que « la T2A telle qu'elle a été mise en oeuvre déconnecte les tarifs des coûts sans faciliter la maîtrise des dépenses hospitalières ». Qu'en pensez-vous ? Il semble en outre que le codage reste mal effectué dans les hôpitaux, faute de formation, voire d'implication des services de soins. La perte d'information atteindrait dans certains cas un quart des données !
Annie Podeur . - Il est difficile de prétendre que les tarifs sont déconnectés des coûts ! Les deux, en effet, ne sont pas totalement corrélés et un tarif n'est pas un coût. Pour calculer un coût moyen, nous avons recours à un échantillon d'établissements volontaires. Je regrette que leur nombre ne soit pas plus élevé. Au demeurant, si l'on veut soutenir la chirurgie ambulatoire, il faut lui appliquer un tarif d'hospitalisation incitant les établissements à développer cette activité. Ainsi, la logique incitative peut-elle conduire à décorréler volontairement certains tarifs des coûts. Le tarif a, de ce point de vue, une portée politique.
Quant à la maîtrise de la dépense, la T2A est un mode d'allocation des ressources... au sein d'une enveloppe fermée, l'Ondam hospitalier, qui n'a pas été toujours respecté dans le passé, mais l'a été au cours des deux derniers exercices. La question est plutôt de savoir si la part consacrée à l'hôpital l'est toujours à bon escient. Est-il possible d'envisager un parcours de soins moins onéreux et plus respectueux de la demande des patients, de leurs conditions de vie ? Il y a encore des progrès à faire, notamment dans l'usage de l'ambulatoire, favorisé par l'essor de techniques de moins en moins invasives. Il n'y a même pas de transfert sur l'enveloppe de ville. L'opération de la cataracte, par exemple, n'exige aucun soin postopératoire particulier.
Un établissement qui aurait une perte de codage de 25 % serait mort ! Les plus petits ont intérêt à mutualiser leurs moyens avec ceux d'établissements de grande taille, disposant d'un département d'information médicale (DIM). Les techniciens d'information médicale interviennent en appui des médecins pour que le codage soit fait correctement. En revanche, je mets en garde contre le recours à des officines spécialisées dans l'optimisation du codage. Il y a un contrôle externe et les sanctions sont élevées dans les cas de surcodage ; nous avons les moyens d'assurer un codage de qualité dans les établissements de soins, et tel est le cas.
Jacky Le Menn, rapporteur . - Je ne vous porte pas une contradiction belliqueuse, madame la directrice, je cherche seulement à comprendre comment la Mecss peut apporter sa contribution sur ces questions. Sur les référentiels de coûts, certaines mesures sont fragiles en raison de l'étroitesse des bases statistiques, de la faiblesse de l'activité : les valeurs peuvent alors être biaisées. Ainsi, pour les douleurs chroniques rebelles, le coût du séjour dans le secteur public a diminué de 16 % entre 2007 et 2008 ! Ne conviendrait-il pas de revoir la construction du référentiel ?
La Cour des comptes, dans le rapport de septembre 2011, proposait d'instituer un comité scientifique composé de personnalités indépendantes pour assister l'Agence technique d'information sur l'hospitalisation (Atih), afin que les professionnels considèrent celle-ci d'un oeil plus favorable... Vous savez qu'ils sont hérissés par la T2A !
Annie Podeur . - Dans le référentiel, certains tarifs sont robustes, d'autres moins. Je rejoins votre appréciation : lorsqu'un tarif est établi à partir d'une activité très faible, la moyenne des coûts constatés est biaisée. C'est pourquoi j'ai demandé à l'Atih d'apprendre à travailler aussi « à dire d'experts », en décomposant les éléments de coût afin d'aboutir à un résultat plus solide. Sur certains GHS, le tarif reste forcément fragile. Ce qui montre bien qu'une forte corrélation entre coûts observés et tarifs serait dangereuse et source de volatilité ! Il faut savoir interpréter les variations, qui portent parfois sur de tout petits volumes.
J'avais du reste à mon arrivée demandé que l'on applique cette analyse comparée - coûts moyens constatés, coûts à dire d'expert - au cas de la réanimation, activité déficitaire à entendre les uns, très rémunératrice selon les autres. La réanimation est un supplément. Dès lors, appliquée à un GHS bien rémunéré, elle apparaît rentable, tandis qu'appliquée à l'hospitalisation de personnes âgées au seuil de la mort, amenées aux urgences puis placées en réanimation, l'activité sera déficitaire, puisqu'il n'y a aucun acte médical ou chirurgical à accomplir.
Sur la gouvernance, la recommandation de la Cour des comptes sera prise en compte. Le conseil d'administration de l'Atih sera désormais présidé par une personnalité qualifiée et non plus par le directeur général de l'offre de soins ; les fédérations vont y faire leur entrée, aux côtés de l'assurance maladie et de l'Etat. La confiance, le dialogue, en seront améliorés. Un comité scientifique digne de ce nom regroupera non seulement les représentants des fédérations mais des statisticiens, biostatisticiens, économistes, etc. qui apporteront un regard novateur sur la régulation hospitalière. Les décrets, en cours de validation, seront incessamment soumis au Conseil d'Etat.
Alain Milon, rapporteur . - Où en est le projet d'extension de la T2A aux établissements de soins de suite et de réadaptation (SSR) ? Les hôpitaux publics sont-ils prêts à passer à la facturation individuelle en 2012 ? Sur l'information médicale, il semble que les exigences de codage ne soient pas toujours satisfaites : quelles actions mène-t-on pour y remédier ? Le ticket modérateur, dans les établissements publics, continue à être calculé sur une base spécifique de tarif, le tarif journalier de prestations (TJP). Ce dispositif ne doit-il pas disparaître fin 2012 ?
Annie Podeur . - Nous avions eu le projet d'étendre la T2A aux établissements SSR dès 2012. En 2008 et 2009, les avancées avaient été très limitées : la modélisation a été relancée en 2010 avec pour objectif un dispositif opérationnel en 2012. Comme pour les MCO, le but est de parvenir à une plus grande équité dans la répartition des ressources et de mieux traiter certaines modalités de prise en charge. Au lieu de raisonner exclusivement en séjours, il faut s'intéresser à la prise en charge de jour, voire à la séance d'une demi-journée. Le modèle cible a été conçu en plusieurs compartiments : activité, plateaux-techniques spécifiques ou innovants, molécules très onéreuses, missions d'intérêt général (prise en charge des détenus, innovation, recherche,...) et aide à la contractualisation - puisque, sur un territoire donné, le maintien d'un établissement SSR peut être une exigence même si l'établissement est en déficit. Un mot des Mig : les internes en médecine générale auraient intérêt à se former dans un établissement SSR, plutôt qu'en neurochirurgie dans un CHU...
Nous avons conduit plusieurs enquêtes en 2011, en nous attachant à convaincre nos interlocuteurs de répondre très correctement - ce n'était pas le cas lors des enquêtes précédentes. Les données recueillies sont de bonne qualité. Je crois réaliste de prévoir une mise en oeuvre de la T2A SSR en 2013. La classification par tarif est en cours : soins de suite polyvalents, addictologie, traitement de l'obésité, soins nutritionnels complexes, ne sont pas de même nature. Les formations au codage doivent se multiplier afin que les établissements soient prêts l'an prochain. Nous attendons aussi les premiers éléments de l'étude nationale des coûts, en avril prochain. Ces outils sont indispensables pour commencer à travailler.
Les formations au codage ont été nombreuses dans les établissements MCO, qui ont à présent leurs postes de médecins d'information médicale (DIM) : un comité les réunit dans chaque région, en relation constante avec l'Atih. Des formations ont lieu partout.
Les services cliniques se sentent trop peu concernés par le codage. Ne soyons pas victimes d'une mystification : un médecin n'utilise pas 2 300 tarifs, il n'a à en connaître qu'un tout petit nombre. Il doit être vigilant sur la codification des comorbidités, certes ; en revanche, le niveau de sévérité est généré automatiquement à partir des informations inscrites. L'affaire des PIP nous conduit à identifier toutes les explantations et réimplantations : or, nous constatons que les praticiens respectent aussi bien les codages informatifs que le codage destiné à la valorisation des actes. Je me demande qui propage l'idée que le codage poserait des difficultés. Le problème résiderait plutôt dans la tentation du surcodage ! On ne saurait, en la matière, confier le travail à des officines. La traçabilité fait partie intégrante de la prise en charge du patient. Sans doute les cliniciens seraient-ils plus sensibilisés au codage si l'on avait des comptes de résultat pôle par pôle au sein de l'ensemble de l'établissement, ainsi qu'un retour d'information. La T2A vise bien à responsabiliser non seulement les managers mais aussi les praticiens !
La tarification au fil de l'eau fait déjà l'objet d'une expérimentation, dans cinquante établissements, les uns sur les séjours, les autres sur les actes et les consultations externes - une généralisation reste prévue en 2013 si tout se passe bien. Le paradoxe, c'est que l'on a tout intérêt à conserver une capacité de valorisation des séjours par l'Atih, car pour les cliniques privées, nous obtenons les informations sur les dépenses au fil de l'eau avec un décalage d'un mois par rapport aux informations disponibles sur le secteur public. Les restes à facturer, dans les dépenses au fil de l'eau, s'échelonnent et ce n'est pas nécessairement un facteur de productivité...
Le projet de réforme du ticket modérateur (TM) vise à modifier l'assiette de facturation, pour retenir non plus les tarifs journaliers de prestations (TJP), mais les tarifs nationaux de prestations. Dans les établissements antérieurement soumis à la dotation globale, pour les complémentaires et les prises en charge hors assurance maladie, dont l'AME, la base de calcul demeure le TJP ; dans les établissements précédemment sous objectif quantifié national (OQN), ce sont déjà les tarifs de l'assurance maladie qui servent de base.
Cette réforme serait la conséquence logique du passage à la tarification à l'activité : elle rendrait les modalités de calcul du TM plus équitables entre secteurs public et privé et limiterait les inégalités de reste à charge pour les patients. L'enjeu, cependant, est celui des effets de revenu, car nombre d'établissements sont allés un peu fort pour déterminer leur TJP. L'application du TM sur les seuls GHS ou les consultations causerait un manque à gagner, pour les établissements MCO, de 981 millions d'euros, soit 2 % de leurs recettes, ce qui est colossal.
Quelles seront les initiatives du Gouvernement en 2012 ? Il est bien difficile de répondre, mais nous avons indiqué au cabinet les travaux à mener en 2012 et attendons des réponses. Parmi les pistes, il y a celle d'un ticket modérateur appliqué sur un GHS majoré tenant compte des Migac et des forfaits annuels. Ce serait une cote mal taillée, les établissements ayant peu de Migac s'en sortiraient bien, ceux qui en ont plus y perdraient.
Le ticket modérateur lié aux frais de soins et à un forfait hébergement évalué au coût réel de la prestation serait une autre piste, à réglementation constante - c'est-à-dire en intégrant les exonérations de TM. Mais pour aller au-delà des mesures cosmétiques, il faut remettre à plat tout le système du ticket modérateur, y compris les exonérations. L'affaire excède les compétences de ma direction. L'expertise préparatoire est plutôt à confier aux inspections. Ce serait une réforme d'ampleur, politique, rejoignant celle de la protection sociale en France.
Jacky Le Menn, rapporteur . - Le rapport de l'inspection générale des affaires sociales (Igas) de 2009 rappelle que le niveau des crédits correspondant aux missions d'enseignement, recherche, référence et innovation (Merri) a été déterminé à partir d'une étude économétrique datant de 1995. Ne faut-il pas réajuster les niveaux de dotations forfaitaires ? Les coûts indirects, les fonctions support de la recherche, ne sont pas mesurés. Avec un réajustement, les CHU en déficit trouveraient là un complément utile de recettes.
S'agissant des écarts tarifaires entre le public et le privé, je m'interroge sur l'intégration de la rémunération des médecins : les redevances versées par les praticiens libéraux aux cliniques sont-elles comprises dans l'échelle des coûts, sous la forme d'atténuation de charges ? Si oui, les coûts engagés par les cliniques sont-ils minorés à due concurrence ? Cette question resurgit régulièrement, le public et le privé se renvoient la balle, les comparaisons sont faussées. Ne restons pas dans le flou.
Pensez-vous qu'il serait opportun d'arrêter la convergence tarifaire entre les établissements publics et privés à but lucratif ?
Annie Podeur . - Rassurez-vous, depuis le rapport de l'Igas en 2009, la réforme des Merri a été faite ! Elle a supprimé des rentes de situation, car les Merri avaient été évaluées, sur la base d'un précédent rapport de l'Igas, avec trois clés, « gros chercheurs », « moyens », « petits » - correspondant à 14 %, 13 % et 9 % des revenus des établissements. A quoi correspondaient ces sommes ? Je n'ai pu le comprendre.
Nous sommes parvenus en 2009 à un modèle à trois étages, une part fixe, une part modulable en fonction du nombre d'étudiants, de publications, d'essais cliniques et de brevets déposés, et une part variable, sur appels à projets, programmes hospitaliers de recherche clinique (PHRC), autorisations temporaires d'utilisation pour les nouvelles molécules, financement de structures porteuses de recherche, tels les centres d'investigation clinique. Dès le départ, il avait été annoncé que la part fixe diminuerait progressivement. Les Merri absorbent aujourd'hui plus de 3 milliards d'euros, en incluant la rémunération des internes. Il est difficile, dans l'activité des équipes médicales, de distinguer ce qui relève de l'enseignement de ce qui relève de la recherche. Quoi qu'il en soit, l'assurance maladie finance la recherche clinique à hauteur d'un milliard d'euros chaque année, ce qui souffre la comparaison avec la recherche publique en matière de sciences du vivant. Nous avons un excellent partenariat avec l'ANR, qui finance la recherche fondamentale ; avec l'institut national scientifique d'études et de recherches médicales (Inserm), nous avons même des modules communs sur la recherche translationnelle. Dans cinq ans, la part fixe aura disparu. La part modulable subsistera, et la part variable prendra de plus en plus d'importance.
Le modèle est transparent, nous sommes très vigilants sur les dotations, car nous devons pouvoir justifier auprès de Bruxelles toutes les règles d'attribution des ressources. Aujourd'hui, nous sommes en passe de remplir l'objectif.
Un rapport très complet a fait, il y a deux ans, le point sur l'écart facial entre les tarifs du public et du privé. Tout est question de périmètre. Pour répondre à votre question, je vous indique que les honoraires et les dépassements tarifaires des praticiens sont comptabilisés dans les ressources ; la redevance est une minoration de charge, non une ressource - et elle doit être justifiée à l'euro-l'euro par les gestionnaires qui la réclament aux médecins libéraux. L'écart entre les deux secteurs porte en fait sur le périmètre. La convergence n'a de sens que sur des prestations identiques. Les actes de laboratoire, les consultations pré et postopératoires peuvent être facturés à part, ils font bien partie du même séjour. D'ailleurs, l'étude confiée à la Cnam n'a pas révélé quoi que ce soit de nature à susciter notre mobilisation. L'effet-taille des établissements, l'effet-gamme, jouent bien sûr : les établissements très spécialisés bénéficient d'économies d'échelle, ceux qui ont un case mix très large, y compris, je le souligne, certains établissements privés à but lucratif, subissent des déséconomies. Mais les études confiées aux économistes n'ont pas fourni beaucoup de résultats à exploiter.
Les activités non programmées sont-elles un facteur de surenchérissement ? Il y a là une difficulté méthodologique, car si elles sont pour partie inévitables, elles peuvent aussi être la conséquence d'une inorganisation. La réponse n'est pas simple.
Nous avons en 2010 mené une convergence tarifaire médicalement pure : 150 millions d'euros ont été économisés sur les trente-cinq GHS correspondant à des prestations parfaitement identiques. Et pourtant le rapprochement total n'a été possible que pour vingt et un d'entre eux : par exemple, si on l'avait appliqué aux accouchements par voie basse sans complication, toutes les maternités publiques auraient été menacées ! L'année suivante, on a recherché 150 millions d'euros sur près de deux cents autres GHS, pour lesquels les durées moyennes de séjour étaient comparables ; nous avons opéré un rapprochement progressif de 10 % à 30 %, afin de prendre en compte l'effet revenu et de ne pas mettre à mal l'offre de soins. Cette année, il s'agit de trouver encore 100 millions d'euros en utilisant une autre logique puisque nous ne pouvons pas appliquer la méthode utilisée en 2011 à des GHS qui ont déjà convergé.
René-Paul Savary . - La T2A s'applique dans le cadre d'une enveloppe fermée, nationale. Avez-vous la volonté de la régionaliser ? Les établissements en déficit sont nombreux. A-t-on reporté les déficits sur les exercices suivants comme dans le secteur médico-social, et ceux-ci ne pèsent-ils pas sur les établissements qui fonctionnent bien, puisque le système vit sur une enveloppe fermée ? Vous envisagez d'ouvrir les SSR aux internes en médecine générale. C'est effectivement un bon moyen de les former à la pratique généraliste. Mais la rémunération des internes est comprise, dites-vous, dans les crédits Merri dévolus aux CHU : n'y a-t-il pas là une contradiction ?
Annie Podeur . - Les choix stratégiques ne relèvent pas de la direction générale de l'offre de soins. Cependant, la régulation est aujourd'hui fondée sur une enveloppe nationale, avec des tarifs uniques nationaux. La dimension territorialisée concerne l'offre de soins : autorisations délivrées dans le cadre régional, schéma régionaux d'organisation des soins. Il y a interaction entre l'échelon régional, où est pensée l'offre de soins, et un financement assurant l'égalité de traitement au niveau national.
Lorsque j'étais directrice de l'ARH de Bretagne, j'avais calculé qu'il faudrait vingt-huit ans, dans le cadre de la dotation globale et des correctifs PMSI, pour espérer atteindre un niveau de ressources équivalent à la moyenne des autres régions. Avec la T2A, les établissements MCO bretons sont depuis 2011 rémunérés exactement comme ceux de la région parisienne ou d'autres régions.
Si l'on appliquait en France le modèle anglo-saxon, les agences régionales ne seraient plus les régulateurs du maillage territorial, de l'accès aux soins, de l'allocation des dotations, mais des acheteurs de soins recherchant le moins disant : un tarif national n'aurait plus de sens ! Un objectif régional, un Ordam, n'a pas de sens sur le seul secteur hospitalier ; il ne pourrait se concevoir qu'en articulant secteur ambulatoire, hôpital et secteur médico-social. Or, par quels outils réguler l'offre ambulatoire ?
Les déficits sont-ils cumulés ? Oui, et il y a des établissements « plombés », à la trésorerie asséchée, qui vivent d'expédients, d'aides ponctuelles du ministère, de lignes de trésorerie de plus en plus difficiles à renouveler... Le sujet est très préoccupant. Ma direction comporte une sous-direction chargée de l'appui à la performance : les déficits ne sont pas inéluctables, certains établissements sont à l'équilibre avec les mêmes tarifs que les autres. Dans certains cas, le poids de l'histoire, des investissements mal calibrés, un recours massif à l'endettement, ont déséquilibré la situation. Or au-delà de 7 % à 8 % de dépenses sur le titre IV (amortissement et frais financiers liés à l'exploitation), la situation devient tendue ; à 11 % ou 12 %, elle devient insupportable. Il y a dans le même temps de très beaux résultats dans le secteur public comme dans le privé à but non lucratif. Ainsi l'hôpital Saint-Joseph s'est-il restructuré entièrement, revoyant de fond en comble son organisation afin d'allouer au mieux la ressource sans perdre en qualité des prestations.
Les aides à la contractualisation, c'est vrai, sont largement embolisées par l'accompagnement des établissements déficitaires... Elles ont une contrepartie : le respect des engagements de baisse des dépenses. Aide-toi, le ciel t'aidera. Les plans de retour à l'équilibre contractualisés visent à sortir les établissements du déficit. Cela ne se fait pas sans concertation avec le personnel médical et soignant, ni sans réorganisation. Des économies profondes sont nécessaires, mais si l'on procède à la hache, tout s'effondre très vite. Le rétablissement s'apprécie dans la durée.
Pour les établissements SSR, la proximité ne correspond pas à une mission d'intérêt général, contrairement à l'accueil des personnes en situation précaire ou les soins aux détenus, car le maillage des SSR doit par définition répondre aux besoins locaux. Un interne affecté en SSR peut parfaitement être rémunéré par une Merri, s'il est mis à disposition de l'établissement par son CHU.
J'espère vous avoir montré que nous nous efforçons de gérer la complexité avec le souci d'une transparence maximale !
Yves Daudigny, président . - Nous vous remercions de ces bonnes réponses à des questions pertinentes.
Audition de Jean de KERVASDOUÉ, titulaire de la chaire d'économie et de gestion des services de santé du Conservatoire national des arts et métiers (mercredi 15 février 2012)
Yves Daudigny, président . - Monsieur de Kervasdoué, vous étiez le directeur des hôpitaux de 1981 à 1986, lors de la création de la dotation globale, ce changement majeur dans les modalités de financement. A cette époque également a été lancé le programme de médicalisation des systèmes d'information (PMSI) sur lequel s'appuie la tarification à l'activité. Depuis 1997, vous êtes titulaire de la chaire d'économie et de gestion des services de santé au Conservatoire national des arts et métiers. Votre expérience au ministère de la santé et vos fonctions universitaires sont précieuses pour nous aider à dégager les principaux enjeux du financement hospitalier.
Quelle est votre évaluation de la T2A, après huit ans ? La manière dont les tarifs ont été définis et appliqués a-t-elle conduit à des financements plus équitables ? La T2A comporte-t-elle des effets pervers ? Quels correctifs seraient-ils souhaitables ? Faut-il réduire, ou au contraire augmenter, la part de T2A dans les ressources des établissements ?
Jean de Kervasdoué, titulaire de la chaire d'économie et de gestion des services de santé au Conservatoire national des arts et métiers . - La réponse à vos questions est simple et brève. Laissez-moi vous dire une banalité qui n'en est pas une et qui évitera bien des bêtises et des contresens : dotation globale ou système de tarifs, on a toujours besoin de mesurer l'activité de l'hôpital, en journées, en actes et en groupes homogènes de malades, les GHM - notion inventée par mon ami Robert Fletter et que j'ai importée des Etats-Unis.
Mesurer en journées revient à dire que l'hôpital ne sait pas soigner et qu'essentiellement, il héberge, comme s'il était plus important de garder un opéré de la cataracte dans un lit que d'améliorer sa vision... Il y a eu d'abord le prix de journée, en vigueur il y a une quarantaine d'années ; puis le prix de journée par spécialité, dans les années 1970. Celui-ci ne fonctionnait pas : pour les quinze services de cardiologie de l'AP-HP, par exemple, il était impossible d'établir un prix de journée homogène, car ils ne faisaient pas tous la même chose. Bref, pour le dire en économiste, à l'hôpital, il n'y a pas de fonction de production.
J'ai rédigé le décret du 11 août 1983. Il précisait que les dotations globales étaient « calculées en fonction de l'activité ». Toute la question est de savoir ce qu'est l'activité. En ce domaine, la continuité républicaine est remarquable : l'idée venait de Mme Veil, M. Barrot a fait voter la loi, ensuite ont été menées des évaluations et expérimentations sur la tarification. Le but était clair, stopper l'inflation des coûts : 29 % en 1973 ! Quelles bagarres avec le directeur de la sécurité sociale, qui voulait une réforme purement financière quand je voulais aussi une réforme de la gestion. J'ai gagné en droit, perdu en fait ; les choses n'ont pas évolué rapidement et les inégalités de dotation sont demeurées.
Quel que soit le système proposé, un indicateur de mesure de l'activité est nécessaire. Sinon, voyez le cas de la prise en charge des handicapés : on ne parvient pas à établir le moindre lien entre gravité des pathologies et financements, et c'est la pagaille.
La tarification à l'activité est un indicateur de la crise à l'hôpital, non l'inverse. On peut tout demander à un système de financement. Le problème aujourd'hui est que l'hôpital court avec un boulet au pied, tandis que les cliniques, ne traînant pas ce boulet, galopent. Je pense le plus grand mal de la loi Bachelot et je ne comprends pas qu'un gouvernement de droite se soit lancé dans une réforme à la soviétique. L'hôpital aujourd'hui subit trop de contraintes : il y a le titre IV de la fonction publique hospitalière, que j'ai rédigé. Il est le plus libéral des trois titres ; hélas, un certain nombre de décrets n'ont pas été publiés, notamment parce qu'ils auraient autorisé des licenciements ; il y a ensuite le code des marchés publics ; il y a encore les quarante-trois familles de réglementation qui rendent la vie quotidienne impossible - les infirmières ont droit à une pause-café à telle heure, puis une autre à telle heure, etc. : c'est à vous rendre fou. L'Etat, qui se mêle de tout, devrait se borner à vérifier que les missions de service public sont effectuées de façon satisfaisante, or, il entre dans les détails de la gestion. C'est ici qu'on retrouve la loi Bachelot : l'hôpital a disparu parce qu'on a établi une ligne directe entre le ministre, le directeur d'agence et l'hôpital. Les agences régionales de santé (ARS) paient, et les nominations sont le fait du ministre. Les étrangers sont ébahis quand on leur explique qu'un pneumologue de l'hôpital d'Avignon est nommé depuis un bureau de Paris.
Alain Milon, rapporteur . - Ce n'est pas exact.
Jean de Kervasdoué . - Formellement, cela se passe ainsi. Le système hospitalier est devenu bureaucratico-corporatiste ; l'Etat se mêle de tout et les présidents des CME sont élus - contrairement à ce qui se passe en Europe du nord, soit dit en passant. Bien que le National Health Service britannique reste étatisé, les hôpitaux ont une indépendance de gestion grâce à des « trusts » publics. J'ai suggéré dans le passé que le maire nomme un président du conseil d'administration à l'hôpital, responsable civilement et pénalement, au lieu d'occuper lui-même cette fonction. Car si le maire est généralement bon gestionnaire des deniers communaux, il l'est moins des deniers d'une institution où il a beaucoup d'influence et aucune responsabilité. Un président responsable juridiquement nommerait le directeur et le président de la CME. Il tiendrait sa légitimité de l'institution elle-même. Aujourd'hui, les directeurs des ARS choisissent des directeurs non pour leur personnalité affirmée et leur indépendance, comme Jacky Le Menn, plutôt pour leur capacité à leur dire « oui, monsieur le directeur ». Cela éclaire la T2A.
Les ressources provenant de la T2A sont proportionnelles à l'activité, mais les contraintes empêchent de s'ajuster à celle-ci. Une généralisation de la T2A ne me semble pas souhaitable sans une indépendance accrue de l'échelon local. Tout est compliqué, il faut attendre le renouvellement des générations dans certaines catégories de personnel, les infirmières par exemple : les cliniques s'ajustent beaucoup plus rapidement.
Une partie des financements est liée aux groupes homogènes de séjours (GHS), une autre aux missions d'intérêt général et aides à la contractualisation (Migac), une troisième aux tarifs. On en revient à la question : qu'est-ce que l'activité ? Pour des raisons politiques, l'hôpital voit sa consultation externe payée comme une consultation de médecine de ville, 23 euros pour un généraliste, 27 euros pour un spécialiste, alors qu'une consultation de professeur de médecine coûte 150 euros et celle d'un praticien hospitalier entre 120 et 130 euros. Le professeur André Grimaldi me disait : « quand je débrouille un diabète qui aurait pu avoir des conséquences graves, il est scandaleux de ne pas payer la consultation à son prix... », et il a raison.
Alors, pourquoi notre système de santé est-il le plus cher au monde ? Parce que nous choisissons toujours le plus cher : plus d'hospitalisations plus nombreuses qu'ailleurs - 70 % de plus ! -, plus de médecins, et plus de spécialistes que de généralistes, plus de soins médicaux et moins de soins infirmiers, plus de prescriptions... Si nous suivions l'exemple norvégien, nous économiserions 270 euros par habitant en médicaments, soit 17 milliards. La question est celle du transfert de l'hôpital vers la ville : nous avons 3 500 hôpitaux, contre 2 080 en Allemagne et 640 au Royaume-Uni. Nos hôpitaux emploient autant de personnes qu'en Allemagne, où la population est 25 % plus nombreuse. Tout ce qui favorise le transfert, l'externe, la souplesse doit être favorisé, à commencer par la chirurgie de jour.
Les Migac sont difficilement sécables. Dans certains cas, on pourrait accroître les financements. Nous ne sommes pas capables aujourd'hui d'évaluer précisément les conséquences budgétaires de l'état sanitaire de la population. Faut-il augmenter la part des urgences ? Je crois que oui. Un système à seuils ne me paraissait pas idiot. L'enseignement et la recherche devraient être financés par l'Etat, ils le sont en partie par l'assurance maladie. Cependant, dans les centres hospitaliers régionaux, les choses évoluent plutôt dans le bon sens.
A l'origine, les tarifs des cliniques privées n'ont pas été calculés sur la même base que ceux des hôpitaux. En 2002, on a pris comme référence ce que payait l'assurance maladie par GHM - on ne pourra pas le refaire puisque le paiement à la journée a disparu. Comment calculer les tarifs des cliniques privées ? Si l'on peut exploiter la comptabilité analytique des hôpitaux, calculer le taux de profit des cliniques privées et le qualifier est une tâche bien délicate.
Je prône quant à moi la médicalisation des tarifs. Ce n'est pas une vaste entreprise, puisque la moitié de l'activité se concentre sur environ cinquante GHM dans le privé et quatre-vingts dans le public. Pour une prothèse de hanche, demandons à un orthopédiste français et à un étranger quelle est la conduite thérapeutique de référence : deux heures de bloc, répondront-ils peut-être, un jour de réanimation, trois de surveillance, tels examens, telle quantité de sang... On reprend ensuite les coûts analytiques correspondants et l'on reconstitue le tarif. Un exercice plutôt amusant car, personne ne l'a dit, la dotation globale n'a pas suscité d'économies : calculée à la moyenne, elle a rendu plus équitables les financements, sans avoir de fonction redistributrice.
En 1991, l'assurance maladie m'avait demandé d'évaluer ce qu'elle devrait payer si les cliniques étaient à la T2A. Sur les GHM fréquents, l'éventail des tarifs est de 100 à 150 euros pour un accouchement, de 100 à 300 euros pour la prothèse totale de hanche, de 100 à 500 euros pour les varices. Revenons à notre prothèse totale de hanche : l'hospitalisation étant à l'époque comprise entre onze et vingt-six jours, la durée moyenne implicite était de dix-huit jours, quand les spécialistes l'estimaient à sept jours. Pour sortir de la comptabilité analytique et remédicaliser les tarifs, il faut recomposer ces derniers en fonction des conduites thérapeutiques.
Catherine Deroche . - Un package ?
Jean de Kervasdoué . - Je pars des GHS, j'interroge les chirurgiens : combien de temps passé au bloc, quels examens, quelle hospitalisation. Puis je calcule l'heure de bloc, le tarif des actes, de la journée d'hospitalisation.... En trouvant une classification différente, nous parvenons à établir des tarifs pour les critiques où les GHS n'obéissent pas aux mêmes hiérarchies - les honoraires des praticiens ne sont pas le seul problème.
Alain Milon, rapporteur . - La remédicalisation des tarifs impose de suivre les évolutions médicales et technologiques.
Jean de Kervasdoué . - Elle est faite pour cela ! Toutefois, la durée implicite de séjour, pour une hanche, demeure de dix jours et les patients sortent bien avant.
Catherine Deroche . - Pourquoi ne procède-t-on pas comme vous le suggérez ? Cela paraît si simple !
Jean de Kervasdoué . - Posez la question à Mme Podeur.
Jacky Le Menn, rapporteur . - Nous n'avons pas eu le temps.
Jean de Kervasdoué . - Hormis dans certains secteurs, soins de suite, psychiatrie, il ne faut pas mesurer à la journée et privilégier l'hébergement comme indicateur d'activité ; ailleurs, ce n'est pas un bon indicateur, il conduit à pénaliser certaines activités, et en favoriser d'autres. Plus de Migac, moins de GHM, pourquoi pas ? Cela n'est pas critiquable et pourrait être encouragé. Je suggère d'augmenter les tarifs des consultations externes des hôpitaux publics, en appliquant une méthode fort simple de consultants : on additionne les coûts (salaires, nombre d'infirmières, mètres carrés de bureaux utilisés, quote-part de consommation d'eau, de gaz et d'électricité) ; on divise le tout par le nombre d'heures travaillées ; l'on obtient un tarif de 2 000 euros par jour pour les professeurs en médecine ; l'on en déduit le prix de la consultation d'une demi-heure, soit 200 euros. Il est souhaitable en tout cas de définir une méthode commune de calcul des tarifs dans le public et dans le privé. C'est ce que l'on peut faire avec la remédicalisation.
Alain Milon, rapporteur . - Médicaliser les tarifs ? Oui, si les maladies n'étaient pas différentes d'un patient à l'autre.
Jean de Kervasdoué . - C'est totalement faux ! Je connais tout de ce vieux débat. La médecine a échoué pour la raison que vous dites. Elle est devenue science très tardivement...
Gilbert Barbier . - Elle reste un art.
Jean de Kervasdoué . - Ne confondons pas soins médicaux et prise en charge, cure et care. On a commencé à soigner lorsque l'on a décidé qu'un bébé de trois mois ou une personne âgée de quatre-vingts ans devaient l'un comme l'autre être opérés en cas d'appendicite. La part du care l'emporte sur les actes médicaux dans les soins de suite, les longs séjours, la psychiatrie ; le cure domine dans les courts séjours et là, les conduites thérapeutiques de référence ont toute leur place. Votre argument est connu, mais il ne vaut que dans des cas rarissimes : les maternités de Port-Royal ou Clamart ne font que les grossesses difficiles, j'en conviens, mais dans toutes les autres, une distribution de Gauss se vérifie, or la T2A inclut les cas extrêmes. Dans le débat mondial, nous faisons figure de provinciaux : notre système devient de plus en plus compliqué, et tout le monde sait autour de nous que la médicalisation des tarifs est la voie à suivre.
Alain Milon, rapporteur . - Etes-vous favorable à une généralisation de la T2A et une homogénéisation entre public et privé ?
Jean de Kervasdoué . - Les contraintes n'étant pas les mêmes, les tarifs ne sauraient être identiques. J'ai en revanche toujours été favorable à l'application d'une seule échelle.
Alain Milon, rapporteur . - Les contraintes viennent aussi des gestionnaires.
Jean de Kervasdoué . - Les patients sont les mêmes, non les modalités des pathologies traitées.
Jacky Le Menn, rapporteur . - Que pensez-vous de la comptabilité analytique ? Elle est indigente et ne fait pas apparaître une composition des coûts pertinente. Comment repèrerez-vous les coûts ?
Les CHU ne sont-ils pas trop nombreux ? On nous a dit que certains ne faisaient pas de recherche et pourtant tous perçoivent la dotation correspondante. L'Agence technique d'information sur l'hospitalisation (Atih) indique que l'activité spécifique aux CHU représente 2,14 % de l'activité, le reste relevant de l'hôpital commun.
René-Paul Savary . - De l'hôpital de proximité.
Jacky Le Menn, rapporteur . - Or, on attribue une part importante des ressources aux CHU, qui sont en déficit... Le mode de gouvernance des hôpitaux est sans doute à revoir : est-elle apte selon vous à maîtriser les dépenses ?
Jean de Kervasdoué . - La maîtrise des dépenses n'est pas le seul souci. Le but est plutôt d'avoir des services publics qui fonctionnent.
Jacky Le Menn, rapporteur . - Ne devrait-on pas retirer du financement tout ce qui concerne la construction, pour le faire porter par l'Etat, ou par un mix entre l'Etat, l'assurance maladie et les complémentaires ? Avec les partenariats public-privé, certains établissements, comme l'hôpital sud-francilien, auront à verser des sommes énormes. Quelle est votre analyse ? S'agissant de la convergence tarifaire entre secteurs public et concurrentiel, les tarifs peuvent-ils être comparés en toute sincérité ?
Jean de Kervasdoué . - Votre question révèle tous les problèmes de l'hôpital : avoir la T2A montre qu'on ne les a pas traités. J'ai rédigé en 1985 un guide de la comptabilité analytique ; et depuis peu, mon équipe au Conservatoire et moi savons traiter techniquement et assez simplement l'ensemble des comptabilités, générale, analytique et GHM. Si j'avais le pouvoir de décision, je dirais aux hôpitaux : assez plaisanté, vous avez cinq mois pour suspendre trois directeurs d'hôpitaux et trois directeurs généraux, et l'on y arrivera.
Sur les CHU, la meilleure critique de la réforme Debré - je parle du grand-père, Robert - a été formulée... par lui-même, lors d'un discours à l'école de Rennes en 1973. Il a reconnu que son hypothèse était fausse : l'enseignement, la recherche et la pratique hospitalière sont des cercles disjoints, ils ne se recouvrent pas entièrement et n'ont d'ensembles communs que deux à deux. Il y a dix ans, au Royaume-Uni, j'ai participé à un échange d'étudiants anglais et français, qui ont apprécié le système hospitalier de l'autre pays. Les deux étudiantes anglaises nous ont dit : vous formez des généralistes par défaut ! Il est vrai que l'oto-rhino-laryngologie (ORL), la psychiatrie et la gériatrie constituent 50 % de l'activité de bien des médecins de ville, or, on peut n'avoir suivi que vingt heures d'ORL à la faculté. Ce n'est pas raisonnable ! La formation à la médecine doit, en partie, quitter l'hôpital, voire quitter la médecine : nous avons inventé les médecins-économistes, les médecins-informaticiens ; aux Etats-Unis, un tiers des professeurs à l'école de médecine sont des informaticiens, des économistes, ou autres, en tout cas pas des médecins. Là-bas comme au Canada ou en Grande-Bretagne, c'est l'université qui donne le label universitaire à un service. En France, on ne sait pas toujours sur quels critères un établissement possède le label, un autre, non.
Je crois en revanche que nous avons encore la meilleure chirurgie du monde, et cela parce que nos professeurs de médecine apprennent très tôt aux jeunes chirurgiens à opérer. Aux Etats-Unis, notamment pour des raisons de responsabilité juridique, les chirurgiens se forment plus tardivement. Et quand ils commencent enfin, ils ont le bistouri facile : une personne intègre est une personne qui possède tous ses organes parce qu'elle n'a jamais consulté au sein d'un hôpital universitaire, a-t-on coutume de plaisanter... Notre réforme est venue d'un grand résistant, ancien du cabinet de Mendès France, prix Nobel de Médecine qui a tout bien fait dans sa vie : en 1956, René Fauvert avait demandé aux jeunes loups qu'étaient Jean Bernard, Jean Hamburger et Jean Dausset, d'esquisser des pistes de réforme. Il choisira le moins réactionnaire, Robert Debré, pour réaliser la réforme. Beaucoup de progrès sont intervenus alors, comme l'intégration des sciences dans l'enseignement médical. Quarante ans après le colloque de Caen de 1956, nous avons refait en 1996 un colloque, à Caen, avec ceux qui étaient encore vivants. Des propositions de réforme ont été formulées, par exemple pour laisser aux universités la possibilité d'avoir des agents trivalents, bivalents, ou exerçant une seule activité - un chercheur ne faisant que de la recherche, par exemple.
Pour le volet immobilier, peu importe ce que l'on décide. En Allemagne, ce sont les Länder qui financent les investissements. S'agissant de l'hôpital sud-francilien, j'ai un devoir de réserve puisque je suis chargé de rapprocher les points de vue entre Eiffage et l'établissement : un appel d'offres a été lancé, une entreprise sélectionnée, mais l'hôpital n'a pas les moyens de payer le loyer. La presse se livre sur le sujet à des calculs malhonnêtes, comparant les remboursements d'emprunt actualisés et le coût initial de la construction.
Jacky Le Menn, rapporteur . - Une application de la T2A à la psychiatrie est elle crédible ? Des auditions auxquelles nous avons procédé, j'ai déduit qu'il n'y avait pas de tronc commun entre les différentes écoles, pas de fondamentaux partagés. Chacun court dans son couloir. Comment médicaliser les tarifs ?
Jean de Kervasdoué . - Il n'est que de contempler le débat actuel sur l'autisme... En psychiatrie, sujet auquel j'ai consacré tout un livre, nous disposons d'un très bon système fondé sur les secteurs, et c'est le seul endroit où nous avons des réseaux de soins. Toutefois, nous sommes face à un vrai problème épistémologique, puisque selon les endroits, la psychiatrie s'apparente à une obédience religieuse et psychanalytique ou à une discipline moderne, ce qui est un vrai scandale ! Lorsque j'ai passé mon doctorat, j'avais d'ailleurs suivi à la Cornell University les cours de la dernière personne psychanalysée par Freud qui, en 1970, reconnaissait que si ce dernier avait été une personnalité importante du XXe siècle, on avait découvert beaucoup de choses depuis. Lorsque je suis rentré en France en 1972, j'ai découvert que la psychanalyse parisienne se comportait comme une secte. En effet, la différence entre les scientifiques et les religieux est que lorsque les premiers ne sont pas d'accord entre eux, ils continuent de publier dans les mêmes journaux alors que les seconds se séparent.
Il y a toutefois en France des personnes remarquables telles que le professeur parisien Marion Leboyer qui propose, ce à quoi je suis favorable, que la psychiatrie devienne une discipline médicale comme les autres, même si aujourd'hui la distance semble plus longue entre deux secteurs psychiatriques, qu'entre des services de cardiologie de Londres, Moscou ou San Francisco.
Nous avons formé des psychiatres sur la base de théories complètement obsolètes, et totalement injustifiées. Pensez à l'erreur dramatique de Bruno Bettelheim (il l'a reconnue avant de se suicider), pour qui l'autisme résultait du comportement déviant des parents à l'égard de leur enfant, alors que nous savons aujourd'hui que la plupart des maladies mentales sont en réalité dues à la mauvaise recopie d'une soixantaine de gènes.
Catherine Deroche . - Vous suggérez de revaloriser le montant des consultations externes à l'hôpital, ne pensez-vous pas que cela vaudrait aussi pour les consultations de ville, la tarification à l'acte en secteur 1 ne correspondant pas au coût réel et au temps passé ? Et quand vous soulignez les lourdeurs dans la gestion des hôpitaux, faites-vous référence aux ressources humaines ?
Jean de Kervasdoué . - Pas uniquement.
Catherine Deroche . - Les cliniques privées n'ont pas les mêmes contraintes, par exemple en matière de licenciement.
Jean de Kervasdoué . - La convention collective est plus simple que le titre IV du statut de la fonction publique.
Catherine Deroche . - Le président du syndicat des départements d'information médicale (DIM) a beaucoup insisté sur le fait que ces services devaient être dirigés par des médecins, notamment pour des raisons de secret médical, ce dont je ne suis pas persuadée. Qu'en pensez-vous ?
Enfin, puisque la convergence entre cliniques concurrentielles et hôpitaux publics se heurte au fait que ces derniers doivent prendre en charge une activité non programmée, ne pourrait-on distinguer ce qui relève des activités programmées afin de faciliter les comparaisons avec le secteur privé ?
Jean de Kervasdoué . - Etant contre le système de paiement à l'acte des généralistes en médecine de ville, je partage votre point de vue sur les tarifs. La France fait d'ailleurs figure d'exception, le modèle dominant en Europe du Nord et dans les pays anglo-saxons étant soit le salariat, soit la capitation. Au Royaume-Uni, deux tiers de la rémunération reposent sur la capitation et un tiers sur les actes. Le système demeure libéral puisque les patients choisissent leur médecin, et les médecins gagnent mieux leur vie que chez nous.
Catherine Deroche . - Le système français arrive en bout de course.
Jean de Kervasdoué . - C'est terrible ! Cinq médecins se sont installés en libéral à Paris en 2010, aucun en Seine-Saint-Denis. Heureusement qu'il y a des maisons de santé et des hôpitaux publics... La consultation de 23 euros assure un revenu horaire de 69 euros, comme pour un taxi à l'arrêt à Paris ! Tout cela n'est pas raisonnable quand on rémunère un avocat de 150 à 400 euros de l'heure voire à 900 euros pour certains de mes collègues professeurs de droit.
Quant aux DIM, que j'ai créés, ils pourraient ne pas être dirigés par des médecins sauf si, comme je le souhaite toujours, leur champ d'activité devait s'accroître. Le secret médical a été utilisé par les médecins pour échapper aux contrôles, ce qui a réussi jusqu'à présent puisque nous sommes l'un des seuls pays où les médecins ne sont contrôlés que sur le plan administratif et non sur le contenu même de leur activité. Les écarts de revenu entre médecins (1 à 3,5 selon les départements) ne s'expliquent par aucune raison objective. C'est ce que j'appelle l'effet Rotary : le nouveau praticien s'informe du revenu de ses confrères et ajuste ses prescriptions pour se situer dans la moyenne du département - je peux vous montrer les chiffres. Il n'y a pas plus d'explication objective à la variation de 1 à 9 des dépenses de cardiologie, même après élimination des variations tenant à l'âge et au sexe.
Pour en revenir au secret médical, reconnaissons que c'est une notion à géométrie variable. Ils ne sont pas nombreux, les patients dont le dossier médical doit vraiment rester secret. D'ailleurs, dans une petite ville, chacun sait qui consulte qui, quand il se fait opérer, de quoi, et les patients répondent volontiers aux questions de leurs amis - nous connaissons tous cela.
Je suis favorable à ce que les DIM soient aussi chargés de la qualité des soins. L'on unifiera ainsi information et qualité des soins grâce à des protocoles d'analyse et d'évaluation interne. Je plaide depuis des années pour la systématisation des prélèvements postopératoires, comme cela se fait aux Etats-Unis afin d'éviter que des chirurgiens aient le bistouri trop facile. Si du point de vue technique, il n'est pas nécessaire d'être médecin pour assurer la mission des DIM, les choses sont différentes si l'on étend la compétence à la qualité des soins.
Quant à la distinction entre les actes programmés et non programmés au sein des hôpitaux publics, elle aboutirait à limiter les marges de manoeuvre, donc à renchérir le coût des urgences, c'est-à-dire du désordre.
Gilbert Barbier . - Face au trop grand nombre d'établissements dans notre pays, Mme Roselyne Bachelot-Narquin, notamment, a tenté de restructurer les services de chirurgie. Les petits établissements et les CHU étant déficitaires, quelle serait, selon vous, la taille moyenne permettant d'arriver à un équilibre ?
Jean de Kervasdoué . - Lorsque Mme Bachelot-Narquin a annoncé cette réforme soviétique, j'ai dit qu'elle n'irait pas jusqu'au bout. Durant ma dernière année comme directeur des hôpitaux, en 1985, j'ai reçu... 2 700 interventions politiques. Et cela, alors que le système était beaucoup moins centralisé qu'aujourd'hui. J'avais essayé de traiter cela de façon républicaine en indiquant à sept ministres de la santé successifs que je ne ferais aucune dérogation, sauf instruction écrite de leur part. Ni Mme Bachelot-Narquin ni ses successeurs ne pourront fermer de service de chirurgie tant que la centralisation du système en fera une affaire politique. Il faut que le ministre puisse dire aux élus que la fermeture d'un service ou d'un hôpital s'impose pour des raisons sur lesquelles il n'a pas prise, telles qu'un déficit ou la dangerosité pour les patients.
Gilbert Barbier . - Je ne suis pas tout à fait d'accord avec vous, Mme Bachelot-Narquin avait laissé travailler de façon très libre la commission dont je faisais partie ; M. Xavier Bertrand a mis fin à ses travaux. Accusez-le !
Jean de Kervasdoué . - Je n'accuse personne. Je mets en cause le système, et vous confirmez mes propos.
Gilbert Barbier . - Sur le plan de l'organisation, l'obligation de repos imposée aux chirurgiens d'astreinte la veille est un réel facteur de désordre.
Jean de Kervasdoué . - Oui, ce sont les règles européennes... L'objectif fixé par Mme Bachelot-Narquin était très en-dessous du nécessaire alors que de nombreuses cliniques ont fermé dans l'indifférence parce qu'elles relevaient du secteur privé. A partir du moment où la décision de fermeture de l'hôpital de Pont-Audemer relève du ministre, elle devient impossible, surtout dans une période électorale où tout est bloqué. C'est comme déclarer la guerre à la Belgique : envisageable, mais peu probable. La solution pourrait consister à conférer aux hôpitaux publics une indépendance statutaire à l'image de ce que font les trusts anglais.
Faut-il fermer des hôpitaux ? La réponse est oui. Un hôpital général a besoin d'une zone d'attraction de 100 000 habitants, nous sommes 65 millions, nous avons donc besoin de 500 à 550 hôpitaux généraux et cliniques, et nous en avons 3 500, dont 1 380 de court séjour.
Yves Daudigny, président . - Qui assume la responsabilité de la fermeture si ce n'est pas le ministre ?
Jean de Kervasdoué . - Il y a une dizaine d'années, on m'avait demandé d'analyser la situation des hôpitaux des frères ennemis de Montceau-les-Mines et du Creusot. Chacun disposait d'une zone d'attraction de 60 000 habitants et installer un hôpital entre les deux n'aurait pas eu de sens. Pour contourner la difficulté, nous avons indiqué aux deux maires que, dans la mesure où ils s'engageaient à assurer le service public, à remplacer les anesthésistes, les chirurgiens, la situation demeurerait inchangée. Eh bien, ils ont été furieux, car ils attendaient que l'Etat tranche. Cet exemple pour dire que si l'hôpital n'est pas en mesure d'assurer le service public, c'est-à-dire la permanence des soins, l'Etat doit prendre la responsabilité de le fermer. Or, il ne peut pas le faire, parce qu'il est à la fois juge et partie, acteur et régulateur.
Catherine Deroche . - La loi Bachelot a distingué entre hospitalisations courtes dans les CHU et soins de proximité assurés dans les hôpitaux plus ruraux.
Jean de Kervasdoué . - Les hôpitaux ruraux accueillent beaucoup les personnes âgées, ils ne font même que ça. Ségolène Royal l'avait proposé en 2007, mais cela a toujours été le cas, car il n'y a pas de chirurgie.
Catherine Deroche . - Les pressions du politique sur le Gouvernement ne sont pas propres aux questions hospitalières. C'est la même chose par exemple lorsqu'une entreprise risque de partir.
Jean de Kervasdoué . - Oui mais une entreprise est gérée de manière indépendante.
Catherine Deroche . - Jusqu'à ce qu'on demande au politique de s'en mêler.
Jean de Kervasdoué . - Sachant que toute sa vie, un Français travaille tout le mois de janvier pour payer ses cotisations à l'assurance maladie, je ne plaisante pas avec cette question. Les dépenses de santé représentent en France 12 % du PIB alors que la moyenne des pays de l'organisation de coopération et de développement économiques (OCDE) s'établit à 9 % et que le Japon, où l'espérance de vie est la plus forte, est à 8,2 %. Notre système est très onéreux et si l'on n'y remet pas rapidement de l'ordre, les plus modestes en subiront les conséquences. Cela, personne ne l'explique et le programme des candidats est à pleurer. C'est le triomphe des bons sentiments. Après les élections, il faudra siffler la fin de la récréation et personne n'y est préparé.
Gilbert Barbier . - Les hôpitaux sont-ils là pour créer de l'emploi ou pour soigner ? Ils sont pourtant les premiers employeurs dans nos communes.
Jean de Kervasdoué . - L'avantage du mot hôpital, c'est qu'il recouvre des réalités très différentes, allant de l'assistance publique des hôpitaux de Paris à un petit établissement de province. Cela permet d'entretenir la fiction. Si les patients très âgés doivent être pris en charge dans des établissements proches de leur domicile, je conseille pour ma part aux autres patients de ne pas hésiter à faire 100 ou 150 kilomètres pour subir une intervention chirurgicale de court séjour. Le problème n'est donc pas de fermer des hôpitaux mais de fermer des activités.
René-Paul Savary . - On oublie que la plupart des lits sont consacrés aux longs séjours.
Jean de Kervasdoué . - En effet, nous disposons de 150 000 lits de court séjour sur un total de 600 000.
Yves Daudigny, président . - Je vous remercie de cette présentation d'une belle intensité.
Audition de Denis FRÉCHOU, président de la Conférence nationale des directeurs de centre hospitalier (CNDCH), et Alain HÉRIAUD, président de la Conférence des directeurs généraux de centres hospitaliers régionaux et universitaires (mercredi 7 mars 2012)
Yves Daudigny, président . - Nous sommes heureux d'accueillir Alain Hériaud, président de la conférence des directeurs généraux de centres hospitaliers régionaux et universitaires (CHRU) et Denis Fréchou, président de la conférence des directeurs de centre hospitalier (CNDCH), dont nous souhaitons connaître l'opinion sur la tarification à l'activité (T2A).
Ce mode de tarification a-t-il des incidences sur le fonctionnement des établissements hospitaliers, leur activité, leur situation financière ? Quels en sont les avantages et les limites ? Les nouveaux modes de gestion qu'il induit sont-ils compatibles avec la meilleure prise en charge des patients ?
D'autre part, les dotations aux missions d'intérêt général et d'aide à la contractualisation (Migac) sont-elles satisfaisantes ? Faut-il accroître ou réduire leur part dans les ressources hospitalières ?
Alain Hériaud, président de la conférence des directeurs généraux de CHRU . - Les hospitaliers ont apprécié et même souhaité la T2A, pour mettre fin au côté aveugle du budget global, qui, à la limite, incitait à travailler le moins possible puisque la dotation globale était déconnectée de la réalité de l'activité.
Dans son esprit, la T2A est un outil pertinent, puisqu'elle tend à mettre en adéquation des moyens attribués aux établissements et leur activité, quantitativement et qualitativement. Un système peu ou prou similaire est d'ailleurs appliqué dans la plupart des pays industrialisés.
Grâce à la T2A, la comptabilité analytique hospitalière a déjà évolué et un effort considérable a été effectué pour mieux appréhender la formation des coûts ; une vision plus dynamique de l'activité permet une comparaison plus assurée entre ce qu'il faut bien appeler les « parts de marché » des secteurs public et privé. Enfin, la nouvelle organisation interne associe mieux les équipes médicales à la gestion des établissements. Il est vrai qu'en ce domaine, la loi hôpital, patients, santé et territoires (HPST) a aussi joué son rôle dans un processus législatif devenu presque permanent, au point qu'il serait sans doute sage d'en maîtriser plus complètement le rythme.
J'en viens aux aspects moins positifs, dont le principal est que la T2A s'inscrit dans un système contraint et fermé avec l'objectif national de dépenses d'assurance maladie (Ondam), ce qui a pour conséquence ultime d'inciter à une activité inflationniste : plus on travaille, plus on a de ressources. Les tarifs n'évoluant guère, le seul moyen d'augmenter les recettes est d'accroître l'activité. A défaut, tandis que les charges ne cessent d'augmenter, le risque de déficit se mue en certitude.
Quant aux Migac, nous souhaitons qu'elles soient mieux identifiées, mieux quantifiées, plus réalistes, avec des enveloppes couvrant le coût des missions de service public qu'assument les seuls hôpitaux publics.
Denis Fréchou, président de la CNDCH . - Sans surprise, je souscris à tout ce qui vient d'être dit. J'ajouterai toutefois quelques compléments.
Asseoir le financement des hôpitaux sur l'activité paraît relever du simple bon sens. C'est pourquoi nous l'avons souhaité. Tout le monde y souscrit, y compris le corps médical, notamment avec la mise en place des budgets de pôles. Cependant, l'inspection générale des affaires sociales (Igas) a critiqué, de même que la Cour des comptes dans son récent rapport, un système devenu extrêmement complexe et opaque. En effet, le calcul des tarifs conduit à s'interroger sur les modalités de la prise de décision, même si l'agence technique de l'information sur l'hospitalisation (Atih) disposera, semble-t-il, d'un comité destiné à assurer davantage de transparence.
Un autre aspect de la T2A pose problème : lorsqu'ils fixent les tarifs, les représentants de l'Etat surestiment les prévisions d'activité. Cette surestimation prive le monde hospitalier de ressources dont il a besoin. Tel a notamment été le cas en 2011. A cet effet global s'en ajoute un autre au niveau local : l'établissement isolé dont l'activité n'est pas susceptible de s'accroître subit le blocage tarifaire à l'instar de tous les hôpitaux publics, au nom d'une hausse activité qui ne viendra pas !
Une autre critique porte sur l'absence de volonté politique dans les tarifs, car la dictature des moyennes n'incite guère, par exemple, au développement de la chirurgie ambulatoire. La dialyse à domicile est moins bien rémunérée que l'acte en poste, alors que 80 % des patients admis à l'hôpital pour dialyse devraient pouvoir en bénéficier. C'est un vrai problème.
Les gros investissements ne sont pas pris en compte dans la T2A. Il en va de même pour la recherche et le développement d'activités nouvelles, ce qui handicape surtout les CHU. En ce domaine, les aides à la contractualisation ne sont guère utilisées. De façon générale, les missions d'intérêt général (Mig) sont mal repérées ; les études de coûts ne sont pas réalisées. Dans l'ensemble, tout cela est mal financé.
Enfin, une partie non négligeable de l'activité hospitalière, psychiatrie, soins de suite et de rééducation (SSR) n'est pas financée en T2A - alors qu'elle représente plus de 30 % de l'activité hospitalière.
Jacky Le Menn, rapporteur . - Je note que le monde hospitalier est satisfait de la T2A, du moins en son principe, d'éventuels problèmes relevant à votre sens de ses modalités d'application. Je ne suis moi-même pas persuadé de sa pertinence, mais je vous entends.
Pensez-vous qu'il faudrait établir un lien direct plus fort entre les tarifs et les coûts réels des groupes homogènes de séjour (GHS) ? Il semble que l'écart s'accroisse, au point que l'on est en droit de s'interroger sur l'intérêt des coûts repérés au niveau des établissements - même avec une comptabilité analytique plus performante.
Jugez-vous pertinente la modulation ciblée des tarifs effectuée en 2011 ? A-t-elle permis de mieux appréhender, par exemple, les changements de tarification ? Serait-il opportun de revoir l'échantillon des établissements de référence utilisé pour l'échelle nationale des coûts (ENC) ? Un des objectifs de l'Atih est-il que les coûts par GHS se rapprochent le plus possible du périmètre tarifaire, sachant qu'en sont exclues par exemple les Mig ?
Souhaitez-vous l'arrêt complet de la convergence tarifaire, ce que demande la fédération hospitalière de France (FHF) ? Préconisez-vous une pause ? Votre préférence va-t-elle à une redéfinition de cette convergence ? In abstracto, quel serait le financement idéal des établissements, qu'ils soient publics ou privés ?
Partagez-vous l'inquiétude de la FHF, qui évoque des conséquences graves de la convergence sur l'activité des CHU dans certaines disciplines comme le traitement des accidents vasculaires cérébraux ou des cancers ?
Alain Milon, rapporteur . - La FHF émet un avis négatif sur la convergence intersectorielle, pas sur la convergence intra-sectorielle. Partagez-vous son point de vue ?
Vous avez évoqué un toilettage de la loi HPST, dont j'ai été le rapporteur ; qu'entendez-vous par là ?
Si la revalorisation des actes allait jusqu'au bout, comment équilibrer les budgets ?
Alain Hériaud . - Avec ces questions, il y aurait de quoi alimenter un colloque de plusieurs jours !
Jacky Le Menn, rapporteur . - Nous y songeons !
Alain Hériaud . - Bien sûr, la situation économique ne peut être sans incidence sur le sujet qui nous occupe. Les dépenses de santé ne peuvent par trop excéder le rythme d'évolution du PIB, mais le vieillissement de la population est aussi une réalité, tout comme le coût du progrès technique ou des traitements émergents. Et la bienveillance dont bénéficient certains laboratoires pharmaceutiques lorsqu'ils lancent un traitement innovant n'est guère compatible avec l'évolution tarifaire. Théoriquement, des financements spécifiques et des dérogations existent, mais la T2A n'est pas suffisamment souple et adaptée à la réalité des coûts.
L'échantillon utilisé pour établir l'ENC est insatisfaisant, notamment parce que les CHU y sont sous-représentés. En effet, une particularité française est que le CHU joue le rôle du centre hospitalier de proximité pour les habitants des grandes métropoles régionales. Pour en illustrer les conséquences, je prendrai l'exemple de la maternité. Tout CHU dispose d'une maternité du niveau 3, donc à même de prendre en charge les parturientes dont le cas pose le plus de difficultés ; c'est son rôle et son devoir. Lorsqu'une jeune femme y accouche par voie basse sans complication, le prix de revient subit les coûts fixes induits par l'équipement de niveau 3, qu'il s'agisse du matériel ou du personnel. C'est vrai dans d'autres disciplines. Clairement, les tarifs moyens ne prennent pas en compte ces surcoûts. De leur côté, les Migac sont totalement sous-évaluées, en particulier les missions d'enseignement, de recherche, de référence et d'innovation (Merri).
A mon sens, la convergence est à l'origine d'un faux débat. Certes, l'homme de la rue ne comprend pas qu'une appendicectomie ne coûte pas la même somme à la clinique et à l'hôpital, mais les règles du jeu ne sont pas identiques dans le secteur public et dans les établissements privés à but commercial : le tarif appliqué à l'hôpital public inclut les salaires des médecins, alors que celui des cliniques ne prend pas en compte les honoraires ; les Samu sont rattachés aux seuls centres hospitaliers publics ; les personnes en grande détresse sociale sont accueillies à l'hôpital public. Dans le même esprit, si les établissements privés revendiquent le droit d'accueillir des internes - les premières expériences semblent d'ailleurs donner satisfaction - ils ne sont aucunement intéressés par des étudiants en pré-internat, car il s'agit d'une activité chronophage exigeant en outre d'effectuer des actes supplémentaires à visée purement pédagogique. A mon sens, la convergence ne peut tout simplement pas s'imaginer.
Au demeurant, que nous partagions le point de vue formulé par la FHF ne signifie pas que l'hôpital ne doive pas devenir plus performant, ni se dispenser d'une réflexion sur la pertinence des actes et des séjours. Certains malades restent hospitalisés faute de structures d'aval. A tous égards, mieux vaudrait qu'ils aillent ailleurs ; encore faut-il disposer de places ! Leur insuffisance est l'une des difficultés majeures de notre organisation.
Je comprends la pertinence de l'Ondam sur le plan des principes mais l'enveloppe étant fermée, la régulation porte nécessairement sur les prix.
Denis Fréchou . - Les hôpitaux généraux ont la même position.
La convergence tarifaire irrite beaucoup les hospitaliers. La logique de comparaison des coûts est acceptable, mais la manière dont elle est appliquée n'a rien de positif. Certains inconvénients sont si caricaturaux qu'on se demande si on ne cherche pas à mettre des établissements en difficulté. Dans les faits, la convergence se borne à réduire les tarifs appliqués dans le secteur public lorsqu'ils sont supérieurs à ceux du privé, mais pas dans la situation inverse... Plus de deux cents tarifs du privé sont supérieurs à ceux du public sans avoir jamais fait l'objet de mesures de convergence.
Qu'on compare des choses qui ne sont pas comparables est très irritant. Certaines activités sont très peu réalisées dans le secteur privé ou le sont dans des conditions très différentes de celles du public. Pour illustrer mon propos, je reste dans le domaine des accouchements. Le taux de césarienne est jusqu'à deux fois supérieur dans les maternités privées ; les Françaises sont-elles à ce point morphologiquement différentes selon qu'elles s'adressent à une structure ou à une autre ? Dans les maternités publiques, un tiers des accouchements ont lieu la nuit, mais ils se passent presque toujours pendant la journée dans le secteur privé : pour des raisons de coût et de confort, on y rend programmable une activité qui n'a pas à l'être.
On veut aligner les tarifs du public sur ceux du privé alors même que plus de 40 % des établissements privés sont en déficit. Où est la logique ? Que les établissements se comparent entre eux ne peut avoir que des effets positifs, à condition toutefois que leur activité soit comparable, notamment quant aux pathologies prises en charge. Il existe des outils permettant de faire des comparaisons pertinentes ; la certification des établissements par la Haute Autorité de santé donne une vision détaillée du fonctionnement et des activités de chacun.
Il est tout à fait légitime de tenir compte dans la tarification de la pertinence et de la qualité des soins - deux notions cousines mais non identiques. Je participe à un groupe de travail sur l'évolution du mode de financement, piloté par la direction générale de l'offre de soins, qui réfléchit à de possibles indicateurs de qualité ; une expérimentation devrait être lancée au début de l'année 2013. Les professionnels savent que ce peut être l'occasion de faire des économies intelligentes et d'améliorer la prise en charge des malades.
Alain Hériaud . - Pas plus qu'à la T2A, les praticiens hospitaliers ne sont opposés dans le principe au contrôle de l'assurance maladie. C'est après tout le principal payeur, même si sa part diminue, et même si de nombreux Français croient que l'Etat finance les hôpitaux et l'assurance maladie le secteur privé : en réalité, c'est toujours le même qui paie ! Mais la question est de savoir qui contrôle, comment et sur quelles bases. Jusque récemment, le contrôle s'exerçait toujours à charge : les surfacturations donnaient lieu à des pénalités, les sous-facturations n'étaient pas compensées. Des textes récents ont théoriquement mis fin à cette injustice ; nous verrons ce qu'il en sera.
Les sanctions très lourdes qui sont quelquefois prononcées réduisent à néant les efforts des CHU pour améliorer leur gestion. C'est parfaitement anti-pédagogique ! L'assurance maladie se réfugie parfois derrière les décisions de l'agence régionale de santé... Les sanctions doivent être prononcées avec davantage de mesure et surtout de pertinence. Les médecins hospitalo-universitaires sont pour la plupart extrêmement compétents, il n'est pas sûr que ceux de l'assurance maladie le soient tous autant. Il est dommage qu'une structure externe, moins partiale, ne soit pas chargée de décider si telle codification est pertinente ou non. Les professionnels hospitaliers supportent mal d'être traités comme des bandits de grand chemin. Dans le secteur public, personne ne se remplit les poches, même si la presse a mis en lumière quelques aberrations exceptionnelles liées aux activités libérales exercées à l'hôpital ! Ce climat nuit aux relations entre l'assurance maladie et les hôpitaux ; certaines affaires ont même été portées devant les tribunaux... Pourtant, nous sommes tous au service de la population souffrante. Il est vrai que les relations de l'assurance maladie avec le secteur privé ne sont pas meilleures, il y a bien là convergence...
Les investissements courants sont évidemment compris dans les tarifs. L'Etat y contribue peu tandis que la politique des collectivités territoriales est très variable. Certains conseils régionaux considèrent qu'il est de leur responsabilité de subventionner les équipements lourds, d'autres non. De même, certains conseils généraux estiment que leur compétence se limite aux secteurs social et médico-social, d'autres aident les hôpitaux, comme j'ai eu l'occasion de le constater outre-mer. Il serait souhaitable que toutes les collectivités suivent la même ligne de conduite.
L'Etat participe aux gros investissements, comme avec le plan hôpital 2007. La plupart du temps cependant il n'accorde pas de subventions, mais aide au remboursement des emprunts, et son taux de contribution n'est jamais supérieur à 50 %, se situant plutôt entre 20 % et 40 %. Les hôpitaux sont conduits à s'endetter, ce qui les met parfois, comme on le voit aujourd'hui, dans une situation difficile. La vétusté des établissements rendait indispensable le plan hôpital 2007, même si l'on peut critiquer telle ou telle réalisation : j'ai entendu parler de « cathédrales hospitalières »... Il revenait sans doute à l'Etat d'être plus attentif à certains dossiers. Quoi qu'il en soit, les hôpitaux ne sauraient se passer de son aide sur ce type d'opérations.
Jacky Le Menn, rapporteur . - Je suis d'accord pour dire que l'Etat devrait financer les gros investissements pour qu'ils n'aient pas de répercussion sur les coûts, dont le décalage avec les tarifs s'accentue déjà. Je m'interroge en revanche sur le rôle des collectivités. J'ai été surpris d'apprendre que certains conseils généraux d'outre-mer contribuaient aux investissements, alors que cela n'entre pas dans leurs compétences ; les départements assument déjà de lourdes charges dans le secteur social et médico-social.
Alain Hériaud . - C'est de moins en moins vrai...
Jacky Le Menn, rapporteur . - Ils n'ont plus d'argent ! Ils financent par exemple l'allocation personnalisée d'autonomie à 70 % au lieu des 50 % prévus à l'origine... Quant aux régions, elles pourraient sans doute participer à des financements croisés avec l'Etat, mais pour l'instant elles n'en ont ni la compétence ni les moyens.
Que pensez-vous des partenariats public-privé et de l'exemple de l'hôpital Sud Francilien ? Il semble que ce genre de montage coûte plus cher en définitive qu'une opération classique.
J'aimerais aussi entendre votre point de vue sur le rapport publié en septembre 2010 par la Cour des comptes. Celle-ci estime que les déficits des hôpitaux sont dus à un effet de ciseaux entre l'évolution des charges et celle des recettes : non que l'activité stagne, mais le codage des actes n'est pas toujours fiable, et il existe aussi des problèmes de facturation et de recouvrement. Ces dysfonctionnements occasionneraient de lourds manques à gagner et des difficultés de trésorerie, aussi bien dans les CHU que dans les établissements moyens.
Yves Daudigny, président . - Les médecins procèdent-ils eux-mêmes au codage des actes ? Si c'est le cas, n'est-il pas dommage qu'ils perdent ainsi un temps précieux alors que leur métier est de soigner ? Sinon, le personnel en charge du codage a-t-il les compétences médicales nécessaires ?
Alain Hériaud . - Depuis l'enquête de la Cour des comptes, le codage des actes s'est beaucoup amélioré, ce qui n'est pas étranger à la baisse des déficits des établissements, des CHU notamment. Nous avions des progrès à faire, car contrairement au secteur privé, le codage n'était pas traditionnellement à la source de nos financements. Nul mieux que le médecin ne peut remplir cette tâche, car nul ne sait mieux que lui ce qu'il a fait. L'acte médical ne s'arrête d'ailleurs pas au moment où l'on quitte le patient ; les médecins libéraux remplissent eux aussi des papiers. Mais une chose est de procéder au codage, une autre est de l'enregistrer dans le système informatique. La situation, à cet égard, diffère d'un établissement à l'autre. Certains établissements petits et moyens centralisent la codification. Ailleurs, on a créé - par redéploiement - des postes de techniciens d'information médicale, qu'il a fallu former, pour renforcer les services dédiés ; à Bordeaux par exemple, le service de l'information médicale ne compte que quatre ou cinq médecins pour 3 500 lits. Nous avons affecté un technicien d'information médicale à chaque pôle. Il assure l'interface entre les actes effectués par le médecin et leur traduction en codification.
Denis Fréchou . - De moins en moins d'établissements sont déficitaires. Le volume des déficits diminue et se concentre sur un petit nombre d'établissements. Est-ce dû à une mauvaise gestion ? Non. Certains hôpitaux généraux ont dû consentir des investissements massifs pour mettre leurs bâtiments aux normes de sécurité, les désamianter, etc. Or le financement de l'Etat ne prend pas en compte les frais financiers qui, pour un emprunt à trente ans, peuvent représenter la moitié du coût de l'opération.
En outre, la situation géographique de plusieurs hôpitaux généraux - c'est moins vrai des CHU - explique que certaines de leurs activités soient structurellement déficitaires. Elles devraient être financées par les Mig, dont c'est la vocation. La nature même des activités est parfois en cause : ainsi, presque tous les services de néonatologie perdent de l'argent, parce que des normes imposent la présence permanente d'un nombre minimal de médecins, d'infirmiers, de puériculteurs. On a calculé qu'un service de néonatologie devait compter plus de douze lits pour amortir ses frais ; or presque aucun d'entre eux n'est dans ce cas !
Jacky Le Menn, rapporteur . - Ne faudrait-il pas exclure ces activités de la T2A ?
Denis Fréchou . - Si on estime indispensable de les maintenir, il faudrait les financer par le biais des Mig : on le fait partiellement pour les services d'urgence, mais presque jamais pour ceux de néonatologie.
Jacky Le Menn, rapporteur . - Il faudrait identifier ces activités et prévoir les compensations nécessaires.
Denis Fréchou . - Absolument. Je prendrai un autre exemple : celui de la neurochirurgie à l'hôpital Sainte-Anne. C'est une activité généralement déficitaire. Les CHU parviennent à compenser par d'autres activités, mais ce n'est pas le cas de Sainte-Anne, alors que la neurochirurgie représente une partie importante de son activité. Pour parvenir à l'équilibre, l'hôpital devrait renoncer à d'autres missions au détriment des patients.
Yves Daudigny, président . - Pour financer ces activités déficitaires, pourquoi ne pas augmenter les tarifs de base ?
Denis Fréchou . - Le système ne le permettrait pas. J'ajoute que l'évolution des coûts diffère beaucoup d'une activité à l'autre. Les tarifs sont alignés sur la moyenne des coûts ou sur les coûts les plus bas. Or, si en biologie médicale ou en imagerie le coût marginal diminue très vite à mesure que le nombre d'actes augmente, ce n'est pas le cas pour les consultations. Ce peut même être l'inverse, car il y a des effets de seuil. Dans les maternités, par exemple, si l'on dépasse le seuil de deux mille accouchements, il faut recruter un obstétricien, un anesthésiste, un pédiatre supplémentaires...
Jacky Le Menn, rapporteur . - Effets pervers...
Yves Daudigny, président . - Et les PPP ?
Alain Hériaud . - Ils ont pu apparaître à une époque comme le moyen, pour des établissements incapables de s'autofinancer, de réaliser des investissements sans s'endetter lourdement. Mais on s'est vite aperçu que c'était un marché de dupes. Dans le contexte financier actuel, ce n'est certainement pas la bonne solution. Il y a eu pourtant un certain engouement... La mission d'aide à l'investissement hospitalier du ministère a incité les établissements à y recourir : j'en ai moi-même fait l'expérience au CHU de Bordeaux. Peut-être tous les exemples ne sont-ils pas aussi catastrophiques que celui de l'hôpital Sud Francilien...
Jacky Le Menn, rapporteur . - Mais celui-ci est emblématique.
Denis Fréchou . - Le monde hospitalier considère globalement que les PPP ne sont pas adaptés à la construction de bâtiments vastes et complexes, destinés à évoluer. En revanche, j'y ai eu recours pour une maison de retraite, en partenariat avec une société d'économie mixte HLM, et je n'ai pas eu à le regretter. En tout état de cause, il faut travailler avec des entreprises qui ont l'expérience du domaine médical. Dans le cas de l'hôpital Sud Francilien...
Jacky Le Menn, rapporteur . - Il y a eu des malfaçons...
Denis Fréchou . - ... il est patent que les bâtiments n'ont pas été conçus par des professionnels hospitaliers, et outre le problème financier, on s'apercevra très vite des difficultés de fonctionnement.
Yves Daudigny, président . - Ce n'est pas du tout ce qu'on entend d'ordinaire. On prétend en général que les PPP sont adaptés aux opérations techniquement complexes, où il est nécessaire d'associer d'emblée le constructeur et les futurs utilisateurs.
Denis Fréchou . - Bien peu de professionnels savent concevoir de très gros projets hospitaliers. Sollicité par la Caisse des dépôts et consignations pour évaluer un projet de cette envergure, j'ai répondu qu'il était impossible de le faire seul en une après-midi, car il faut recueillir l'avis de gens aux compétences très diverses.
Alain Milon, rapporteur . - Nous avons rencontré récemment certains de vos collègues, qui nous ont tous fait part de leurs difficultés de financement et notamment de trésorerie. Ils souhaiteraient que les établissements soient autorisés à émettre des billets de trésorerie. La situation s'est-elle améliorée ?
Alain Hériaud . - Certains établissements ont souscrit des emprunts dits « toxiques » et sont dans une situation délicate. La Caisse des dépôts s'est jusqu'ici surtout préoccupée des collectivités qui ont contracté de tels emprunts, et j'espère qu'un meilleur équilibre sera trouvé à l'avenir entre les sollicitations des collectivités et celles des hôpitaux.
Nous pâtissons aussi de l'encadrement du recours à l'emprunt. Certes, le décret à ce sujet doit être revu. Mais les banques se réfugient souvent derrière de faux arguments, excipant par exemple du fait qu'il faut l'autorisation expresse de l'ARS...
Il existe enfin des problèmes de trésorerie. Sans doute les hôpitaux doivent-ils apprendre à facturer plus vite. Mais la typologie des patients accueillis explique aussi les difficultés de recouvrement, sans compter l'aide sociale. Lorsqu'un hôpital demandait naguère une ligne de trésorerie, il obtenait entre trois et cinq propositions, ce qui lui permettait de faire jouer la concurrence. Aujourd'hui, une banque tout au plus répond et impose ses conditions ! La conférence des directeurs généraux de CHU a attiré l'attention du ministère sur ce problème, et des contacts ont été pris par l'intermédiaire de Bercy avec l'Agence française des banques pour encourager celles-ci à assouplir leur position et à modérer leurs taux.
Jacky Le Menn, rapporteur . - Combien de temps vous faut-il pour payer vos fournisseurs ?
Alain Hériaud . - Les délais de paiement des CHU sont de cinquante jours en moyenne.
Denis Fréchou . - Le paiement des fournisseurs ne représente qu'une petite partie des décaissements des hôpitaux : les salaires et les charges en constituent l'essentiel.
Jacky Le Menn, rapporteur . - Les retards de paiement peuvent mettre en difficulté les fournisseurs...
Denis Fréchou . - Le problème financier ne se limite pas à la trésorerie courante. Quelques établissements ont engagé des travaux très importants en comptant lever des fonds au fur et à mesure de leur avancement. Faute de financement, ils doivent aujourd'hui les arrêter ! Cela arrive même à des hôpitaux dont la situation financière générale est saine. Celui que je dirige est très peu endetté et n'a aucun problème pour payer ses fournisseurs ; il se contente de lever chaque année quelques millions d'euros pour financer l'équipement courant. Or nous n'obtenons plus de réponse des banques, même de celles avec lesquelles nous avons l'habitude de travailler. Il est vrai qu'elles disposent de peu de liquidités.
René Teulade . - Il faut tenir compte du risque de faillite, et de la difficulté de renégocier un prêt.
Yves Daudigny, président . - Et les billets de trésorerie ?
Denis Fréchou . - Les hôpitaux généraux n'ont pas les mêmes moyens techniques que les CHU, et ceux qui ont souscrit des emprunts toxiques étaient souvent peu armés. Je suis donc réservé sur ce type d'instrument pour les établissements hospitaliers.
Yves Daudigny, président . - Merci de vos réponses. Je retiendrai ce que vous avez dit du contrôle exercé par l'assurance maladie, qui m'a rappelé une précédente audition...
Audition de Francis FELLINGER, président de la Conférence des présidents des commissions médicales d'établissement des centres hospitaliers, et Guy MOULIN, président de la Conférence des présidents des commissions médicales d'établissement des centres hospitaliers universitaires (mercredi 7 mars 2012)
Yves Daudigny, président . - Nous sommes heureux d'accueillir Guy Moulin, président de la conférence des présidents des commissions médicales d'établissement des CHU, et Francis Fellinger, président de la conférence des présidents des CME des centres hospitaliers, dont nous voulons connaître l'opinion sur la tarification à l'activité (T2A).
Que pensez-vous des exigences en matière de codage associées à la T2A ? Que vous inspirent les contrôles effectués par l'assurance maladie ? Pensez-vous souhaitable et possible de compléter les tarifs par des indicateurs de qualité ? Ce mode de tarification présente-t-il des avantages et comporte-t-il des limites ? Quels correctifs jugez-vous utile d'apporter ?
Les dotations aux Migac sont-elles d'un montant satisfaisant ? Faut-il accroître ou réduire leur part dans l'ensemble des ressources des établissements ?
Guy Moulin, président de la conférence des présidents des CME des CHU . - La T2A est équitable en son principe, mais devient inéquitable dès lors que l'on néglige les surcoûts directs ou indirects, notamment les activités à fort impact social comme les patients en situation de précarité ou les personnes âgées. A cet égard, le codage proposé est très imparfait, puisqu'il ne prend pas en compte la dimension sociale.
De même, l'importance de l'activité non programmée est laissée de côté, cependant que les forfaits censés couvrir des activités très spécialisées ou de dernier recours restent inférieurs à la réalité des dépenses. De façon générale, la T2A ne prend en compte ni l'incidence de décisions statutaires, ni l'activité d'expertise, ni le temps consacré aux tâches médico-administratives, ni la participation à des réunions comme celle que nous avons en ce moment.
En revanche, la T2A a une vertu managériale incontestable ; elle a fait prendre conscience des dérives budgétaires et des surcoûts ; elle a obligé nombre d'hôpitaux à revoir et rationaliser leur organisation. Je regrette toutefois que les coefficients de transition utilisés dans les plans de retour à l'équilibre soient aussi instables d'une année sur l'autre - ce qui relativise les résultats budgétaires.
Alors qu'elle a commencé par être facteur de désorganisation, la T2A est aujourd'hui appropriée par les équipes des pôles, au point que parfois l'exercice comptable devient un objectif en soi, même pour les médecins. Les inévitables contraintes de la gestion comptable imposent des regroupements inadaptés qui peuvent altérer la qualité des soins et incitent à une pratique inflationniste parfois déshumanisante. Les incidences sont évidemment fortes sur les ressources humaines : de nombreux CHU manquent aujourd'hui de personnel non médical, dont l'effectif est sans doute une variable d'ajustement des plans de retour à l'équilibre.
Le processus d'optimisation n'est pas sans conséquences. A titre d'exemple, le développement de la prise en charge ambulatoire s'opère par transfert d'activités, non par une offre supplémentaire, et débouche parfois sur un manque de lits. Pensez à ce qui est paru dans la presse sur l'engorgement des urgences : il peut conduire à repousser l'activité programmée, avec un coût social et médico-social évident.
La T2A est certes un système évolutif, mais il n'est pas envisageable de la rendre encore plus complexe. Les modalités de construction tarifaire sont déjà incompréhensibles et les règles changent trop souvent, qui plus est de façon inopinée.
Quant à la convergence intersectorielle, elle s'opère dans un seul sens, celui de l'alignement du public sur le privé, ce qui réduit les ressources des hôpitaux publics.
En conclusion, la T2A devrait être un outil d'aide plus que de contrôle. Il faut sans doute plus de Migac dans les CHU et moins de convergence pour tout le monde.
Francis Fellinger, président de la conférence des présidents des CME des centres hospitaliers . - J'étais jusqu'à une date récente cardiologue dans un centre hospitalier alsacien, je suis président de la conférence des présidents de CME depuis 2003, mon mandat expire la semaine prochaine.
Globalement, la T2A est un progrès par rapport au système précédent, qui était aveugle. C'est une modalité de partage de l'Ondam hospitalier ; dans l'idéal, elle devrait conférer à ce partage davantage d'objectivité, de transparence et d'équité. Mais tout n'est pas aussi rose qu'on a pu le rêver. La transparence notamment n'est pas au rendez-vous. La construction tarifaire est obscure, même au regard du référentiel des coûts. Nul ne maîtrise totalement le système, tant il est complexe. Songez donc : il y a 2 300 tarifs ! Dès que l'on modifie un tarif, il est difficile d'en mesurer l'impact sur les ressources des établissements. En pratique, le pilotage est extrêmement difficile, tant pour les autorités de tutelle que pour les gestionnaires hospitaliers et les médecins.
Notre point d'indice synthétique activité (ISA) est de 20 % inférieur à la moyenne, si bien qu'on nous a enlevé au départ 15 % du tarif T2A, mais nous arrivons aujourd'hui à 100 %. Nous sommes même légèrement excédentaires, sans savoir pourquoi. Il est donc difficile d'effectuer une planification pluriannuelle à deux ou trois ans.
La T2A présente l'avantage d'obliger les établissements à examiner leurs coûts de production. Les responsables médicaux, à la différence sans doute des médecins de base, ont appris très vite, trop vite même, puisqu'ils ont parfois adopté des conduites d'opportunité et d'optimisation. Dans les centres hospitaliers, on raisonne désormais en termes médico-économiques, ce qui n'était pas du tout le cas il y a dix ans et rarement il y a cinq ans. Il n'y pas eu d'étude précise sur le sujet, mais une concurrence s'est établie entre pôles. J'observe au demeurant que, selon la prise en compte ou non de coûts de structure, le pôle cardio-vasculaire où je travaille est déficitaire ou excédentaire... C'est difficile à accepter pour un scientifique.
La T2A constitue plutôt un progrès, mais il est difficile d'obtenir un véritable référentiel des coûts dans le secteur public ; c'est totalement impossible dans le privé. Qu'est ce qu'un coût de référence ? Qu'est-ce qu'un coût de prise en charge cohérente ? La moyenne constatée dans un échantillon non représentatif ou le prix d'une prise en charge conforme aux derniers acquis de la science ?
J'en viens aux limites de la T2A. D'abord, elle décourage la coopération au profit de comportements individualistes, tant de la part des équipes médicales que des établissements. Ainsi, les directeurs sont évalués sur le résultat de leur établissement, non sur celui de l'ensemble du système. Incitant à capter le maximum de patients, la T2A est un obstacle à l'organisation pertinente d'un parcours de soins. Au demeurant, le fonctionnement même de structure n'incite pas à la coopération interhospitalière. A titre d'exemple, un médecin qui assure des consultations dans un autre établissement perçoit une prime spécifique, qui disparaîtra si les deux hôpitaux sont regroupés. On pourrait multiplier les exemples.
Autre limite, la mauvaise prise en compte de l'urgence, dont le codage est particulièrement ardu et difficilement contrôlable. D'où l'utilisation d'une tarification au coût moyen avec une part pour l'urgence, qui n'est pas sans conséquence selon que l'établissement fait beaucoup de « programmé » ou beaucoup d'urgence.
Enfin, les tarifs sont la variable d'ajustement du système, susceptibles de mouvements aux motifs obscurs, avec des effets indirects, comme lorsque l'augmentation d'un tarif de chirurgie est répercutée sur d'autres GHS pour rester dans l'enveloppe fermée.
De par son asymétrie, la convergence intersectorielle est inéquitable aux yeux des hospitaliers publics, puisqu'elle consiste exclusivement à réduire les tarifs pratiqués dans le secteur public lorsqu'ils sont supérieurs à ceux du privé. Dans ma discipline, la cardiologie interventionnelle est bien moins chère à l'hôpital public. Trois GHS - la coronarographie simple, l'angioplastie avec infarctus et l'angioplastie sans infarctus - présentent des différentiels tarifaires avoisinants 50 %. Vu le fort volume d'actes réalisés par nos confrères privés, l'incidence budgétaire globale avoisine 100 millions d'euros. Comment comprendre pareils arbitrages ?
J'en viens au codage des actes. Cette opération compliquée occupe, dans mon service, l'équivalent de six semaines de travail d'un médecin par an, en comptant dix à quinze minutes par dossier. Il nous faut davantage de techniciens d'information médicale.
Les contrôles effectués par l'assurance maladie sont certes indispensables, mais le fait qu'ils soient systématiquement effectués à charge est très mal vécu. En l'absence de référentiel universel, le médecin contrôleur - rarement un spécialiste - dispose d'un très grand pouvoir d'appréciation, mais pas nécessairement d'arguments scientifiques. La mise en accusation systématique est donc ressentie comme délétère, au point que l'assurance maladie est vue comme un « ennemi de classe » par les hospitaliers, alors que c'est elle qui garantit la pérennité du système. Bien qu'ils ne soient pas médecins, les délégués de l'assurance maladie prétendent nous dire comment il faut faire, eux dont la formation est particulièrement brève...
Quant aux modalités de prise en charge, je ne pense pas qu'elles aient fondamentalement changé, car la déontologie médicale demeure. Aucune étude n'a été réalisée, mais certaines équipes sous pression ont pu se réorienter vers des filières plus rémunératrices. Globalement, je ne pense pas qu'il y ait là un problème majeur dans l'immédiat. A terme, c'est une autre affaire.
Les indicateurs de qualité font l'objet d'un débat de fond. Je suis partisan d'un contrôle de la pertinence des actes plutôt que de leur volume, mais le premier problème auquel se heurtent les indicateurs concerne le recueil de l'information. Il y a tant d'indicateurs que c'en devient ubuesque. La Haute Autorité de santé (HAS) vient d'en ajouter une centaine par dossier... Nous ne pouvons plus suivre ! Les indicateurs automatiques sont inadéquats, un système déclaratif ne garantit pas la sincérité. Comment l'agence régionale de santé (ARS) peut-elle d'ailleurs exploiter des centaines d'indicateurs ? Nous pourrions raconter n'importe quoi ! Le codage représente du temps médical perdu pour le soin. Face aux excès actuels, je m'attends un effet de balancier pour l'avenir.
Les Migac incluent les Merri, pratiquement réservées aux CHU, alors que les centres hospitaliers assument une mission d'enseignement à titre bénévole. Nos files actives ne sont pas exploitées. C'est dommage. Il faut inciter les centres hospitaliers non universitaires à s'investir dans la recherche clinique.
La permanence des soins fait l'objet d'une très forte différence de rémunération entre les secteurs publics et privés. Un cardiologue interventionnel qui prend en charge un infarctus du myocarde à l'hôpital public vers deux heures du matin est rémunéré 160 euros, alors qu'un praticien libéral perçoit environ 1 300 euros, il est vrai avec les charges - environ 700 sans elles. Le sentiment d'injustice est très fort. J'ajoute que deux mouvements se conjuguent, la démographie médicale qui incite à regrouper les urgences et les plateaux techniques, et la sur-spécialisation. Il faut donc disposer d'équipes mutualisées pluriprofessionnelles, tout en conservant une offre de proximité.
Alain Milon, rapporteur . - La convergence intrasectorielle est-elle aussi difficile à réaliser : songez à l'exemple offert par les CHU de Nice et de Marseille, dont les clientèles sont très différentes.
Que pensez-vous d'une régionalisation de la tarification ?
Guy Moulin . - La convergence intrasectorielle est possible entre Marseille et Nice. Je ne sais pas si Monaco y participe... Les pires difficultés concernent certaines disciplines comme la pédiatrie ou la périnatologie.
Faut-il une tarification régionale ? Peut-être, mais la T2A est basée sur des moyennes nationales. L'écart entre CHU s'explique surtout par le poids de la précarité, qui varie grandement d'une ville à l'autre et même au sein d'une même ville - je pense aux quartiers nord et sud de Marseille par exemple - d'où un fort biais sur la convergence intrasectorielle. La réduction de l'aide médicale d'Etat (AME) a des incidences très négatives, car les CHU prennent en charge une partie du financement sur leurs moyens propres. La tarification régionale risquerait d'être difficile à mettre en place et comporterait autant de biais que la tarification nationale.
Le codage des diagnostics a fait de grands progrès. Il est décentralisé, réalisé par les équipes médicales dans les hôpitaux publics, alors qu'il est centralisé dans les établissements privés. Le codage décentralisé est plus précis, mais ceci minore le temps médical. Il est en revanche moins efficace en termes de performance du codage. L'absence de professionnalisation est un vrai problème, vu ses conséquences budgétaires.
Jacky Le Menn, rapporteur . - Vous dites que la tarification régionale comporterait des biais semblables à la tarification nationale. On pourrait faire un test sur une grande région... Toute moyenne est trompeuse, mais peut-on raisonner sur une autre base ?
Ce matin, le président de la conférence des directeurs généraux de CHU et le président de la conférence des directeurs de CH ont approuvé le principe de la T2A, pour ses avantages sur la dotation globale. La question est donc : comment améliorer le dispositif ? Pensez-vous que certains coûts soient statistiquement trop incertains pour figurer dans le référentiel ? Faudrait-il alors les extraire du système ? Il semble aussi que le sous-financement systématique de certaines activités perturbe la mécanique d'ensemble.
Ne faudrait-il pas revoir l'échantillon utilisé pour établir l'échelle nationale des coûts, y faire par exemple une place plus grande aux CHU ? C'est le support de tout le dispositif !
Le codage s'est professionnalisé ? Peut-être dans les CHU... Pour rendre les tarifs moins contestables, ne faudrait-il pas instituer à l'Atih un comité scientifique composé de personnalités indépendantes ?
Les tarifs viennent d'augmenter de 0,19 % après trois ans de stagnation. Cette évolution vous permettra-t-elle de faire face aux dépenses ?
Francis Fellinger . - Il n'y a aucune raison de repousser la convergence intrasectorielle, à condition de surmonter deux difficultés. La première concerne le passif immobilier, qui peut être lourd lorsque le patrimoine n'est pas aux normes ; à ce premier boulet s'ajoute celui du passif financier, hérité de la gestion passée. Enfin, la charge des créances irrécouvrables est parfois lourde.
Les tarifs n'ont que très peu évolué : alors que l'Ondam progressait de 2,5 %, ils n'ont augmenté que de 0,19 %, après trois années de stabilité totale. Parallèlement, les Migac ont été significativement réévaluées. Résultat : un établissement dont l'activité est concentrée en médecine, chirurgie et obstétrique (MCO) subit la contrainte financière de plein fouet. La réévaluation relative des Migac s'est opérée au détriment des tarifs, qui sont ainsi devenus variables d'ajustement.
Jacky Le Menn, rapporteur . - C'est ce que disent les cliniques.
Francis Fellinger . - Comment se comparer avec elles ? Dans ces établissements, les honoraires médicaux posent problème...
Il faut de la transparence : pourquoi tel tarif est-il ce qu'il est ? Correspond-il à la réalité ? Je partage votre avis sur l'échantillon : il faut le revoir, car il ne serait pas accepté par un statisticien de première année. Les établissements volontaires ont été sélectionnés parce qu'ils disposaient d'outils de gestion, mais certains, qui ne font par exemple pas de réanimation, y figurent ; cela a une influence sur le tarif ! Nous regrettons que certains CHU aient quitté l'échantillon. A défaut d'obligation, il faudrait au moins que les hôpitaux soient incités à le rejoindre pour qu'il soit davantage représentatif.
Les tarifs pour 2012 ont été publiés le 29 février, date limite légale. Dans ces conditions, comment établir un budget prévisionnel sérieux... à compter du 1 er mars ? Nous préférerions avoir le temps de la réflexion pour envisager le développement d'une activité, investir. Comment faire, si les tarifs sont incertains ? Qui plus est, les tarifs sont annuels ; nous aimerions avoir un peu plus de visibilité à moyen terme.
Jacky Le Menn, rapporteur . - Il me semble que l'on recherche par trop l'exhaustivité : l'existence de 2 300 tarifs est une aberration ! Ne pourrait-on réunir une sorte de conférence de consensus pour établir une liste d'indicateurs vraiment maîtrisables ? Consacrer au codage six semaines par an, c'est prélever beaucoup de temps sur les soins.
Francis Fellinger . - En ce qui concerne les indicateurs de qualité, on est parti de rien tout en voulant la perfection. D'où la constitution d'équipes scientifiques de pointe et l'élaboration d'indicateurs par la HAS. Alors que les médecins sont déjà surchargés, la nouvelle obligation de saisie suscite leur incompréhension. Mieux aurait valu se limiter à quelques indicateurs simples et robustes. Bien sûr, certains spécialistes veulent utiliser ces indicateurs, mais les autres médecins ne voient que l'alourdissement de la saisie.
Jacky Le Menn, rapporteur . - Comment établir un coût de référence réellement opposable ? Vous dites par ailleurs que le système actuel incite à l'individualisme, alors que la loi HPST a précisément pour but de développer la coopération.
Francis Fellinger . - Incontestablement, la T2A incite l'établissement à conserver ses patients plutôt qu'à organiser un parcours de soins...
Jacky Le Menn, rapporteur . - Cette observation nous conduit tout droit à la facturation individuelle.
Francis Fellinger . - ... qui poserait d'autres problèmes. Il est souhaitable qu'une réflexion soit engagée sur le sujet ; il faudrait pouvoir valoriser d'une façon ou d'une autre la prise en charge coordonnée du parcours.
Jacky Le Menn, rapporteur . - C'est une piste...
Francis Fellinger . - Le coût de référence représente le modèle le plus simple, pourvu que l'échantillon soit représentatif.
Je suis dubitatif face à la régionalisation tarifaire, qui serait source de bureaucratie. Mieux vaut utiliser les aides à la contractualisation pour prendre en compte les spécificités locales.
Guy Moulin . - Il faut nuancer les incidences sur la prise en charge des patients - je pense par exemple à la chirurgie ambulatoire... Le « saucissonnage » des actes peut être une réalité. Je suis radiologue. Le forfait d'hôpital de jour ne prend pas en compte la radiologie, ce qui réduit les recettes de l'établissement ; dans le secteur privé, on fait revenir le patient plusieurs fois.
Le financement des Mig augmente, mais reste sous-évalué. C'est un vrai problème pour toutes les missions d'intérêt général, notamment la permanence des soins. Concrètement, les Mig bénéficiaires financent les Mig déficitaires ; ces missions deviennent des variables d'ajustement intra-hospitalier, ce qu'elles ne devraient pas être. Nous voulons qu'elles soient financées à leur juste mesure. Selon la tutelle, le sous-financement des Mig atteint 8 millions d'euros sur les 80 millions qui leur sont consacrés à Marseille. Comme l'établissement applique un plan de retour à l'équilibre, certaines missions sont négligées.
Jacky Le Menn, rapporteur . - En tout état de cause, tout rentre dans l'Ondam...
Guy Moulin . - Tarifs comme Mig deviennent des variables d'ajustement...
Jacky Le Menn, rapporteur . - Il me semble que les Migac augmentent cette année de 3,33 %. Certains disent que cette hausse vise à financer les RTT des médecins. Mais une chose au moins est certaine : cette évolution se fait au détriment de la tarification, qui reste quasiment stable avec 0,19 %.
Guy Moulin . - En début d'année, quelque 150 millions d'euros destinés à l'aide à la contractualisation ont été réservés. Ils ont été prélevés uniquement sur l'activité hospitalière. L'hôpital subit donc un considérable manque à gagner.
Gérard Roche . - Nous devons expertiser la T2A. Faut-il conserver cette tarification ? Faut-il l'améliorer ? Nous avons compris qu'elle suscitait une certaine concurrence et que la convergence entre secteurs public et privé butait sur les honoraires médicaux.
Jacky Le Menn, rapporteur . - Au cours des auditions, nous avons entendu tout et son contraire sur la convergence !
Gérard Roche . - On dit souvent que l'hôpital coûte cher ; mais la médecine de ville aussi ! On pourrait sans doute réaliser des économies sur le secteur privé.
Yves Daudigny, président . - On cherche aujourd'hui à préserver la qualité des soins en utilisant au mieux l'argent public. L'une des solutions est le parcours de soins, qui tend à éviter les redondances et à recentrer les soins sur la prise en charge de proximité. Or, vous avez dit que la T2A était un obstacle à la mise en place de parcours de soins...
Francis Fellinger . - Le mot « obstacle » est un peu fort. Le responsable d'un établissement doit évidemment produire des soins accessibles et de qualité, mais il est aussi en charge d'une très grande structure économique, souvent principal employeur du département, plus gros acheteur du territoire et son principal restaurateur... Il doit optimiser l'utilisation des ressources publiques. A cette fin, soit il réduit les ressources en interne si elles sont affectées à des activités en surcoût, soit il augmente le volume d'activité pour gagner sur les coûts marginaux. Il préférera accueillir cent malades supplémentaires plutôt que de les voir partir vers la clinique d'à côté ou un autre hôpital public, fût-il dirigé par un collègue et néanmoins ami de trente ans...
Tout serait différent si les financements prenaient en charge non un séjour, mais un parcours. Ce serait sans doute compliqué. Pour avancer, on pourrait envisager des expérimentations régionales portant sur certaines pathologies lourdes comme le cancer ou les pathologies cardio-vasculaires. Les confrères de ville sont nos principaux clients, avant même les patients. Nous avons donc en réalité tout intérêt à favoriser une coopération, mais ce n'est pas toujours simple : ni le médecin de ville, ni l'hôpital ne tient par exemple à prescrire un transport médical. Ainsi, le débat relève du plan national plus que du niveau local.
Yves Daudigny, président . - Comment pourrait-on faire évoluer un tarif à l'acte vers un tarif de parcours ?
Francis Fellinger . - Commençons par expérimenter, sur l'infarctus du myocarde par exemple.
Jacky Le Menn, rapporteur . - Après il faudra partager...
Francis Fellinger . - Trouver une clé de répartition...
Guy Moulin . - L'évaluation des coûts sera difficile...
Francis Fellinger . - Pourquoi ne pas définir un parcours moyen organisé, appuyé sur la pertinence des soins ?
Guy Moulin . - Il faudrait au moins se prononcer sur la pertinence des soins, ce qui suppose un indicateur plus solide que la qualité.
Gérard Roche . - Excusez-moi, mais la qualité n'inclut-elle pas la pertinence ?
Francis Fellinger . - Non : l'indicateur de qualité renseigne seulement sur la manière dont l'acte a été réalisé, pas sur sa justification.
Alain Milon, rapporteur . - Après le prix de journée et le budget global, nous en sommes à la T2A. Et voilà que vous proposez un tarif de parcours, alors que les directeurs auditionnés ce matin se sont plaints des modifications législatives incessantes !
Jacky Le Menn, rapporteur . - Ils sont traumatisés !
Francis Fellinger . - Je propose une simple adaptation du régime tarifaire.
Alain Milon, rapporteur . - Venons-en au patrimoine immobilier. A quel niveau intervient-il dans le budget ? Vous semble-t-il envisageable d'opérer une séparation sur le modèle qui a vu la SNCF donner naissance à RFF, pour isoler le passif immobilier et ne pas faire peser l'investissement sur le financement de l'activité ?
Guy Moulin . - Sur le plan architectural, les établissements construits dans les années 1970 et 1980 ne sont pas conformes aux normes actuelles, ce qui occasionne un surcoût très élevé. Il faut inclure cet élément dans la réflexion.
L'important est de préserver la capacité évolutive de la structure. Je ne suis pas certain que son externalisation atténue la difficulté provoquée par une utilisation de l'espace que nul n'avait anticipé il y a dix ou quinze ans.
Jacky Le Menn, rapporteur . - Les patrimoines immobiliers ne sont pas homogènes. Ils rentrent dans la tarification par le biais des amortissements et des annuités d'emprunt. Ne pourrait-on en extraire ces boulets ? L'incidence d'une construction est très élevée en raison de durées d'amortissement qui n'ont pas été revues depuis longtemps...
Autrefois, la sécurité sociale finançait en partie l'investissement, même les équipements lourds. Il y a aujourd'hui de temps à autre des plans financés par l'Etat, mais ils ne suffisent pas.
Enfin, certains emprunts passés pèsent très lourd, notamment dans les budgets de CHU. On aboutit à un décrochage entre les coûts et les tarifs.
Gérard Roche . - On peut imaginer que le fonds national d'investissement intervienne.
Guy Moulin . - Voulez-vous externaliser la gestion de l'immobilier vers un opérateur privé ?
Alain Milon, rapporteur . - Ce n'est pas notre idée...
Francis Fellinger . - Une sorte de RFF hospitalier ? Alors que des opérateurs de transport autres que la SNCF peuvent utiliser les voies de chemin de fer, rien d'équivalent n'est envisageable à l'hôpital.
Je distingue le patrimoine et le passif pour souligner la diversité des situations. La construction hospitalière est un vrai problème, car on construit pour quinze, vingt ou trente ans, alors que l'on ignore comment on fonctionnera dans cinq ans.
Yves Daudigny, président . - Le montage SNCF-RFF est intellectuellement séduisant, mais il est aujourd'hui critiqué par référence au modèle allemand, où la séparation est bien moins tranchée.
Je vous remercie pour vos interventions, riches et diverses.
Table ronde avec les organisations syndicales de praticiens hospitaliers (mercredi 28 mars 2012)
Yves Daudigny, président . - Nous avons réuni ce matin plusieurs représentants des syndicats ou intersyndicales de praticiens hospitaliers :
- l'intersyndicat national des praticiens hospitaliers (INPH), représenté par Rachel Bocher ;
- la coordination médicale hospitalière (CMH), représentée par François Fraisse et Rémy Couderc ;
- le syndicat national des médecins chirurgiens spécialistes et biologistes des hôpitaux publics (SNAMHP), représenté par André Elhadad et Sadek Beloucif ;
- la confédération des praticiens des hôpitaux (CPH), représentée par Jacques Trévidic ;
- le syndicat national des praticiens hospitaliers anesthésistes-réanimateurs (SNPHAR), représenté par Nicole Smolski.
Nous avons entendu au début du mois les représentants des commissions médicales d'établissement des hôpitaux publics et nous avons prévu d'auditionner leurs homologues du secteur privé. Mais il paraissait indispensable de recueillir plus largement le sentiment des praticiens hospitaliers, à travers leurs organisations syndicales, sur la mise en oeuvre de la tarification à l'activité (T2A), ses incidences sur le fonctionnement et l'activité des services de soins.
Nous souhaiterions connaître votre appréciation générale sur ce mode de financement. La T2A induit de nouvelles exigences pour les services, en matière de codage des actes. Quelle évaluation peut-on en faire ? Que pensez-vous des modalités actuelles de contrôle par l'assurance maladie ?
Nous nous demandons également dans quelle mesure la T2A permet de prendre en compte les exigences de prise en charge des patients ? Pensez-vous souhaitable et possible d'introduire des indicateurs de qualité dans la détermination des tarifs, sans accentuer la complexité - déjà extrême - de celle-ci ?
En résumé, quels sont, à vos yeux, les avantages et les limites de ce mode de tarification, notamment du point de vue de la prise en charge des patients ? Quels correctifs faudrait-il, le cas échéant, y apporter ?
Nous souhaiterions également vous entendre sur les ressources qui ne relèvent pas de la T2A, notamment les dotations relevant des missions d'intérêt général. Le montant de ces dotations est-il déterminé selon vous de manière satisfaisante ? Pensez-vous qu'il faudrait augmenter, ou réduire, la part de ces dotations dans les ressources de ces établissements, par rapport à celles qui relèvent de la T2A ?
Notre rapporteur Jacky Le Menn va vous poser une première série de questions.
Jacky Le Menn, rapporteur . - Initialement, les observateurs des établissements de santé auguraient qu'après un mode de financement reposant sur le prix de journée, puis sur la dotation globale, la méthode dite de la tarification à l'activité (T2A) couplée avec un financement spécifique pour les missions d'intérêt général et d'aide à la contractualisation (Migac), allait s'avérer un bon système car elle devait permettre, notamment, de comprendre la formation des coûts, et donc d'apporter des financements adaptés aux besoins de ces établissements tout en dynamisant leur gestion. Or, aujourd'hui, il semblerait que cette approche soit remise en cause par certains acteurs directement concernés, dont de nombreux médecins hospitaliers. Quelles sont les analyses de vos organisations professionnelles respectives vis-à-vis de cette méthode, en dégageant si possible ses points forts et ses points faibles ?
La T2A est-elle inflationniste et pousserait-elle à la conquête de « parts de marchés » ? J'emploie volontairement ce terme utilisé par une équipe de direction d'un grand CHU de province récemment visité, notamment par des médecins intégrés dans ladite équipe de direction. Que pensez-vous de cette conception ? Peut-elle conduire à une hyper spécialisation dans certains types de pathologies et à l'abandon d'autres pathologies, d'autres pratiques, d'autres secteurs, dans un souci de rentabilité pour maximiser les ressources des établissements de santé ?
Selon vous, l'objectif de dynamisation de la gestion des établissements de santé, visée par la T2A, est-il atteint ? Les restructurations opérées dans les hôpitaux publics ont elles été efficientes, pourquoi et pour qui ?
Rachel Bocher, présidente de l'INPH . - La tarification à l'activité a été largement évoquée lors du dernier colloque organisé par l'INPH à l'Assemblée nationale en février dernier. L'ensemble des formations politiques qui se sont exprimées tout comme les représentants du Gouvernement ont souligné la nécessité d'opérer des ajustements. Il ne s'agit pas simplement du point de vue des praticiens hospitaliers, mais d'un constat partagé par le monde politique.
Au-delà des débats sur le mode de financement, il faut d'abord s'interroger sur la place de l'hôpital public dans notre système de santé. Comment les missions de l'hôpital public et les exigences d'excellence et de rentabilité qui lui incombent peuvent-elles lui permettre de répondre aux besoins de santé publique, en constante augmentation, d'une population qui vieillit ? A notre sens, ce sont les besoins de la population et le rôle assigné à l'hôpital public qui doivent déterminer le mode de financement.
Depuis plusieurs années, nous faisons face à un objectif national des dépenses d'assurance maladie (Ondam) contraint. Il s'agit d'une enveloppe fermée et on observe des effets pervers. Les équipes hospitalières qui ont joué le jeu de la T2A ont finalement été pénalisées, puisqu'il a fallu baisser les tarifs pour rester dans l'enveloppe. L'introduction de la T2A a d'abord engendré une certaine dynamisation, puis les limites sont apparues avec un risque de démobilisation des équipes. Cela pose également la question de la pertinence des actes, car la T2A est nécessairement inflationniste.
L'enjeu principal réside bien dans les choix politiques effectués sur la place de l'hôpital public et le niveau des dépenses de la collectivité en faveur de la santé.
Il faut également s'interroger sur la part respective des financements assurés par la T2A et les missions d'intérêt général et aide à la contractualisation (Migac). Le système actuel a plutôt pénalisé les petits établissements.
Le monde hospitalier a subi un véritable diktat en vue du retour à l'équilibre en 2012. Les restructurations opérées ont exclusivement obéi à des objectifs comptables, sans tenir compte des objectifs de soins ou d'amélioration de parcours du patient. Je précise que certaines suppressions de postes de praticiens décidées dans le cadre des restructurations viennent d'être annulées.
Nous nous inquiétons également des modifications en cours pour le financement de la permanence des soins. Les dotations vont relever des agences régionales de santé (ARS) dans le cadre du nouveau Fonds d'intervention régional (Fir). Elles risquent de constituer une variable d'ajustement. Nous souhaitons que l'on revienne sur cette mesure.
Nicole Smolski, présidente du SNPHAR . - Il me semble en préalable nécessaire de clarifier le débat sur la T2A. Celle-ci n'est qu'un outil de tarification. Il ne faut pas confondre l'outil en lui-même et d'autres déterminants que sont le choix de faire financer l'intégralité des dépenses de médecine-chirurgie-obstétrique (MCO) par la T2A, le choix politique du niveau des dépenses d'assurance maladie à travers l'Ondam et les réformes managériales liées à la loi HPST.
Je souhaite également souligner que les dépenses de soins ne doivent pas uniquement être considérées comme une charge, mais qu'elles peuvent également constituer un investissement rentable pour la société. Une étude américaine établissait que pour un coût de 3 000 euros, une opération de la cataracte représentait un gain de 95 000 euros pour la société, en termes de bien-être, d'autonomie et de prévention.
La T2A est un outil de modélisation. Or il est très difficile, voire impossible, de modéliser l'humain. Soit l'on reste dans une modélisation de niveau macro-économique, soit l'on descend au niveau micro-économique et les patients sont tous différents les uns des autres. La T2A ne reflète pas la lourdeur des prises en charge. L'âge, la dépendance, l'accompagnement de la famille sont autant de dimensions qui ne sont pas prises en compte. Ce modèle nous détourne de l'humain et se concentre exclusivement sur la technicité.
Enfin, la T2A constitue le bras armé des restructurations, avec parfois un véritable effet de désorganisation de certaines structures, comme les blocs opératoires. Pour les managers, c'est un instrument de normalisation, or un soin normalisé ne peut pas être un soin de qualité.
Je citerai pour conclure les taux de vacance d'emplois statutaires tels que les a établis le Centre national de gestion des praticiens hospitaliers et des personnels de direction : 37 % pour la radiologie, 39 % pour l'oncologie médicale, 26 % pour l'anesthésie, 24 % pour la chirurgie. Nous assistons à une véritable désertion de l'emploi de praticien hospitalier du fait du manque d'attractivité des carrières.
François Fraisse, vice-président de la CMH . - Je confirme que l'on confond trop souvent la T2A et la façon dont elle est mise en oeuvre, dans le cadre d'une enveloppe fermée définie par l'Ondam. L'outil est très largement perfectible, mais c'est la manière dont on l'utilise qui est critiquable.
La T2A est éminemment inflationniste. L'hôpital n'a pas d'autre solution que d'accroître ses recettes, et donc son activité, pour atteindre l'équilibre. On entre alors dans une approche concurrentielle, non seulement entre secteur public et secteur privé, mais au sein du secteur public lui-même. Cela modifie évidemment les pratiques et les prises en charge, avec un découpage artificiel des séjours. Il n'en résulte pas nécessairement une hyper spécialisation. Les établissements vont plutôt privilégier les activités considérées a priori comme « rentables ». Ce sera plutôt la chirurgie que la médecine. Certaines activités hyper spécialisées sont très bien valorisées, notamment lorsqu'elles nécessitent un environnement en moyens technologiques lourds, mais ce n'est pas le cas de toutes : l'onco-hématologie et les greffes de moelle, par exemple, peuvent véritablement « plomber » le budget d'un établissement.
Il faudrait pouvoir se référer au coût global de prise en charge du patient, plus qu'au coût du séjour. Une stratégie de qualité peut générer des économies globales, tant au niveau de l'établissement qu'à celui du patient. Les pressions qui s'exercent actuellement sur les tarifs ont pour effet pervers de renforcer les pôles supposés rentables au détriment de ceux qui ne sont pas censés l'être. Mais à aucun moment n'intervient une véritable évaluation du service rendu. Enfin, on doit constater que la mise en place d'une politique territoriale, prévue par la loi HPST, reste balbutiante.
Jacques Trévidic, vice-président de la CPH . - Au début des années 2000, l'Organisation mondiale de la santé (OMS) a estimé que le système de santé français était le meilleur au monde. Le système hospitalier reposait alors sur deux modes de financement opposés mais complémentaires : le service public hospitalier, dont les praticiens sont salariés, était financé par dotation globale jusqu'en 2003 ; le système libéral en ambulatoire et en clinique était financé à l'acte.
Chacun des deux systèmes présente des qualités et des défauts. Le service public est moins productif mais prend en charge tous les patients, sans distinction d'origine sociale, géographique ou fondée sur la gravité des cas, et assure un service d'urgences vingt-quatre heures sur vingt-quatre. Le système libéral est quant à lui plus productif mais favorise la production d'actes inutiles. Il n'assure qu'une permanence des soins irrégulière, tend à trier les patients pour ne prendre en charge que les cas les moins lourds et les plus rentables. Seul, le service public créerait des files d'attente. Seul, le système libéral serait source d'inégalité d'accès aux soins. La réussite du modèle français tenait donc à la juxtaposition des deux systèmes, et non à leur fusion ou à leur convergence, les avantages de l'un compensant les défauts de l'autre.
Parce qu'elle a eu pour effet de supprimer les rentes de situation de certains établissements dont l'activité avait baissé au profit de ceux dont l'activité avait augmenté, la T2A a été initialement accueillie de façon assez favorable par les hospitaliers. Cet effet psychologique positif pour les établissements dynamiques a masqué les défauts inhérents à ce mode de tarification. Les règles et les niveaux des tarifs d'hospitalisation ne sont connus que très tardivement, ce qui est source d'opacité dans les prévisions budgétaires et contribue à paralyser les projets de soins et les investissements. Les choix d'activité tendent à dériver vers des prises en charge segmentées et centrées sur les pathologies les plus rentables. Le nombre d'actes augmente et avec lui celui des actes non pertinents. Plus la part de T2A dans le financement des hôpitaux est importante, plus il convient d'être précis au moment de la codification. Cela conduit, d'une part à une complexification du système, d'autre part à une augmentation du temps passé par les médecins à coder plutôt qu'à prendre soin des malades.
Leurs décisions ayant un impact direct sur les ressources de leur établissement, les praticiens hospitaliers tendent à davantage prendre en compte l'intérêt de la structure plutôt que celui du patient. La pression des dirigeants hospitaliers se fait croissante au point que ceux-ci veulent « intéresser » les praticiens en intégrant une part variable dans leur rémunération. Or l'objectif principal de la médecine n'est pas la production de soins mais la conservation ou la restauration de la santé de nos concitoyens, ce qui passe parfois par l'abstention thérapeutique ( primum non nocere ). Pourtant celle-ci n'est pas valorisée.
La pertinence de certains actes, notamment chirurgicaux (prostate, sein, césarienne, appendicite...), est de plus en plus douteuse. Même si ces actes inutiles sont effectués dans de très bonnes conditions de qualité, il existe un risque que la course à l'activité dans les hôpitaux publics ne conduise inévitablement à l'éclosion de nouveaux scandales sanitaires. A cet égard, la facturation individuelle au fil de l'eau que les pouvoirs publics veulent mettre en oeuvre ne peut qu'aggraver les choses, en rapprochant jusqu'à les confondre les ressources de l'établissement de la décision de soins.
La convergence des tarifs hospitaliers publics et privés accentue encore la recherche de productivité des hôpitaux publics au détriment du temps passé à la décision médicale. Au final, ce sont les cliniques privées elles-mêmes qui risquent d'en pâtir car les hôpitaux publics leur reprennent des « parts de marché ».
Le choix doit-il se résumer au « tout budget global » ou au « tout T2A » ? C'est l'excessive domination de l'un ou de l'autre des deux systèmes qui a créé les problèmes rencontrés. Nos préférences iraient vers un système mixte (pour l'activité MCO hors Merri). Un socle de dotation globale, lié à des facteurs démographiques, épidémiologiques et d'offre de soins, représenterait approximativement 50 % du financement. Il serait complété à parts égales par un financement lié à l'activité, sur la base d'un modèle T2A simplifié, et par un financement fondé sur des indicateurs de qualité et de pertinence des soins. Les modalités de ce nouveau système restent bien évidemment à définir.
Afin de redonner une certaine lisibilité aux décideurs hospitaliers, il faut également revenir sur le système de l'état prévisionnel des recettes et des dépenses (EPRD) et faire en sorte que le budget de l'année soit défini en fonction des indicateurs de l'exercice précédent. Cela évitera que les décisions individuelles de soins ne soient influencées par la crainte de perdre trop de ressources de financement. La moindre part de T2A permettra de simplifier le système et de diminuer le temps passé au codage.
Jacky Le Menn, rapporteur . - Le socle de dotation globale de 50 % que vous proposez inclurait-il les Migac ?
Jacques Trévidic . - Oui nous incluons les Migac hors Merri. A vouloir être trop précis, le recensement actuel des Migac conduit en pratique à exclure des activités qui, telles la prévention, pourraient théoriquement en faire partie mais ne figurent pas sur la liste.
Sadek Beloucif, membre du conseil d'administration du SNAMHP, président du syndicat des professeurs des universités praticiens hospitaliers d'anesthésie-réanimation . - Vous le voyez, il existe de nombreux points de convergence entre nos différentes organisations. J'ai été l'un des deux rapporteurs d'un avis du comité consultatif national d'éthique sur les implications éthiques des contraintes économiques en milieu hospitalier dont je reprends ici plusieurs éléments. Dans ce texte, nous citions une phrase du prix Nobel d'économie Amartya Sen : « L'économie est une science morale ». Les contraintes économiques qui pèsent sur le milieu hospitalier rendent nécessaires des arbitrages qui doivent faire l'objet d'un débat de société.
Le concept de rentabilité ne peut être entendu de la même façon pour les hôpitaux publics et pour des activités commerciales ordinaires. La reconnaissance des tâches multiples qu'accomplit l'hôpital public constitue un enjeu essentiel. Au-delà des actes techniques, l'hôpital public exerce des missions sociales dont la valorisation dans un système de T2A est problématique. Face à cette diversité, la notion de parcours de soins constitue un élément clé qui doit permettre de différencier le prix, le coût et la valeur et de s'interroger sur la pertinence des actes. Il convient par ailleurs de distinguer la cotation et l'évaluation. La difficulté est de parvenir à considérer à la fois l'organisation des soins dans son ensemble et les pratiques individuelles des professionnels de santé pour aller vers une médecine sobre en actes. Or la T2A, alliée aux difficultés du dialogue social dans les hôpitaux, conduit à une désappropriation de l'esprit de qualité. Un médecin devrait normalement se poser la question de ce qu'il doit faire et de ce qu'il devrait faire, c'est-à-dire de l'idéal de qualité des soins vers lequel il devrait tendre. Dans un système idéal, il n'y a pas de discordance réelle entre le « doit » et le « devrait ». Avec la T2A, le médecin ne peut choisir qu'entre ce qu'il peut et ce qu'il doit faire.
Je retiens six points d'attention. En premier lieu, il convient de développer des modèles spécifiques pour les actes purement techniques et les autres actions de prévention, d'accueil, de recherche, d'innovation, etc. Le deuxième point d'attention porte sur la nécessité de davantage relier le sanitaire et le social. Il s'agit là d'une promesse non tenue de la loi HPST. En troisième lieu, il faut éviter d'affecter des systèmes de cotation à des usagers pour lesquels cela n'est pas pertinent. Au-delà de la quantification d'éléments techniques, d'autres éléments qualitatifs doivent être appréhendés afin de pouvoir distinguer clairement coût, prix et valeur. Quatrièmement, plutôt que de se centrer uniquement sur le soin en lui-même (le cure), il est nécessaire de ne pas négliger la dimension « prendre soin » (le care). Un cinquième point d'attention est de rendre aux arbitrages leur dimension politique sans les déléguer aux seuls responsables hospitaliers administratifs et d'approfondir la concertation entre les responsables décisionnels et l'ensemble des acteurs de santé. Le divorce actuel entre la logique administrative et la logique médicale est une des conséquences de la loi HPST et le décret à paraître relatif aux commissions médicales d'établissement (CME), qui sont les parlements des hôpitaux, illustre bien cette situation. Alors que la CME donnait auparavant un avis, ce qui engageait la responsabilité des médecins, elle ne sera plus qu'informée et deviendra donc une simple chambre d'enregistrement. Or nous ne pourrons avancer sereinement que si le dialogue social fonctionne correctement au sein des hôpitaux. Dans certains centres hospitaliers, il n'y a plus aujourd'hui de candidats à la présidence de la CME. Nous comprenons qu'il faille donner au directeur de l'établissement un véritable rôle décisionnel mais cela n'est concevable que si la concertation en amont a été effectuée correctement. Enfin, il faudrait assurer une double tutelle de la part d'organismes reconnus comme la Haute Autorité de santé - le National institute for clinical excellence anglais (Nice) a, sur ce sujet, effectué un travail remarquable - et de commissions paritaires régionales qui sont de bons outils de dialogue social.
Il est certain que la T2A conduit à réorienter l'activité vers des actes répétitifs et vers la chirurgie ambulatoire, ce qui contribue à redessiner le parcours de soins des patients. Il faut cependant se poser la question de la pertinence stratégique des actes réalisés. L'hôpital dans lequel j'exerce en Seine-Saint-Denis est situé dans une zone très défavorisée où les pathologies cancéreuses sont fréquentes. Or les incitations au développement des actes en ambulatoire et bien cotés détournent les chirurgiens thoraciques et vasculaires du temps qu'ils devraient consacrer à la prise en charge des cancers du poumon. La T2A ne permet pas de définir les actes stratégiques des hôpitaux en fonction des caractéristiques de leur territoire. Le rapport Leonetti sur l'évaluation de la loi relative aux droits des malades et à la fin de vie apporte un éclairage intéressant sur le caractère inflationniste de la T2A. Deux types d'actes chirurgicaux ont été comparés avant et après l'introduction de la T2A : concernant les chirurgies de l'hypophyse, le nombre d'actes réalisés est resté stable ; pour ce qui est des chirurgies de la vésicule biliaire, le nombre d'actes a explosé en raison d'une incitation mécanique liée au mode de financement.
Je développerai quelques pistes de réflexion pour le futur. Tout d'abord, nous allons vers le développement de comportements bien plus consuméristes de la part des patients.
Jacky Le Menn, rapporteur . - Ces comportements traduisent aussi le fait que les patients sont davantage informés.
Sadek Beloucif . - En effet, la moitié des patients qui viennent consulter dans mon hôpital se sont renseignés au préalable sur Internet. L'information est en soi une bonne chose mais elle peut avoir des effets pervers si elle conduit à l'apparition de niches pour certains types de pathologies. Il est fréquent de dire que la qualité de l'offre de soins pour le cancer de la prostate est sans doute liée au fait que les élus qui font la loi sont en général des hommes d'âge mur.
Un deuxième point d'attention pour le futur découle de la révolution de la relation entre soignants et soignés. Elias Zerhouni, avant de diriger le National Institutes of Health (NIH), a réalisé une étude montrant qu'à la fin des années 1970, un patient était en moyenne soigné par 2,5 ETP, médecins et infirmiers, contre plus de quinze à la fin des années 1990. Se pose la question des mécanismes de régulation du parcours de soins et d'optimisation de la communication entre les soignants pour éviter d'entrer dans une logique qui ne sera plus seulement inflationniste mais source de gaspillage. On retrouve ici la nécessité de réfléchir à un parcours de soins qui soit capable d'assurer la pertinence des actes et de lutter contre les effets inflationnistes de la T2A.
Yves Daudigny, président . - Je retiens l'idée développée par Nicole Smolski selon laquelle la France, contrairement aux Etats-Unis, ne prend pas suffisamment en compte les gains pour la société des actes médicaux. Je note également la distinction qui a été faite entre l'intérêt de l'établissement et celui des patients, qui ne se recoupent pas nécessairement.
Jacky Le Menn, rapporteur . - Il ressort de vos interventions que la mise en oeuvre de la T2A ne peut pas être dissociée de l'économie d'ensemble de la loi HPST. Selon vous, le volet « qualité des soins » est inexistant - il n'y a d'ailleurs pas d'indicateurs de qualité - et l'approche comptable peut induire une course à l'activité, voire une sélection des pathologies, dans l'intérêt de l'établissement, mais au détriment de la prise en charge globale du patient. A vos yeux, cela n'est pas étranger au désintérêt croissant pour les carrières de praticiens hospitaliers et nous avons constaté l'ampleur du taux d'emplois statutaires vacants lors d'une récente proposition de loi relative au recrutement de médecins étrangers.
Pouvez-vous nous donner votre avis sur le mécanisme complexe, et par certains côtés très technocratique, permettant d'établir les 2 300 tarifs en vigueur dans les établissements de santé à l'issue de chaque campagne tarifaire, suite au travail croisé de l'agence technique de l'information sur l'hospitalisation (Atih) et de la direction générale de l'offre de soins (DGOS) ? L'échantillon d'établissements volontaires sélectionnés par l'Atih pour établir une échelle nationale des coûts (ENC) doit-il être simplement amélioré ou plutôt complètement revu ?
Il nous a été précisé par l'Atih qu'une nouvelle méthodologie avait été mise en oeuvre en 2011 pour établir les tarifs afin de leur donner plus de lisibilité et d'éviter un changement systématique d'une année sur l'autre. Avez-vous perçu les effets de cette nouvelle méthode ?
Constatez-vous que certaines activités sont sur-financées par rapport à l'échelle des coûts ? Et si oui, suggéreriez-vous que ce surfinancement profite en particulier aux CHU lorsqu'ils exercent des activités d'hôpitaux de proximité ? Pourrait-on dire par ailleurs que ces surfinancements sont organisés à dessein pour prendre en compte des exigences de santé publique ?
André Elhadad, président-adjoint du SNAMHP . - Nous avons 2 300 GHS. Cela peut paraître beaucoup, mais l'Allemagne en a huit mille à neuf mille. Je crois que nous sommes parvenus à un compromis raisonnable qui permet de tenir compte de la variété de la pratique médicale et d'éviter la tyrannie des moyennes. En revanche, la méthodologie d'établissement des coûts reste opaque et les utilisateurs finaux sont trop peu associés. Il faudra corriger cela. L'enquête nationale des coûts s'appuie sur un échantillon beaucoup trop réduit. Il faut mettre en place des incitations, d'autant que la comptabilité analytique est aujourd'hui pratiquement généralisée dans les hôpitaux.
Certaines activités qui répondent pourtant à des besoins très bien identifiés sont sous-tarifées : la néonatologie, la réanimation, certaines chirurgies lourdes, la neurochirurgie... Il faut rappeler que la T2A n'a pas vocation à refléter un coût moyen, car les tarifs doivent inciter les hôpitaux à se réorganiser et à améliorer leur performance. La plupart l'ont fait, mais beaucoup d'espoirs avaient été mis, avec la loi HPST, dans une approche territoriale de la performance, par des restructurations et mutualisations au niveau régional. Les résultats sont en deçà des attentes, même s'il faut tenir compte de la montée en puissance encore inachevée des ARS.
Faut-il remplacer la T2A par une tarification au parcours ? L'idée est extrêmement séduisante, mais je mets en garde mes confrères qui, dans le même temps, réclament de la stabilité après plusieurs années de réforme de la tarification. La tarification d'un parcours de soins poserait des problèmes identiques à ceux que nous connaissons pour la tarification des séjours. Il faudra de surcroît établir des clefs de répartition entre les différents types de prise en charge. On peut sans doute mener des expérimentations, et essayer d'en tirer le meilleur. Mais ne croyons pas que ce serait la panacée.
Commençons par apporter à la T2A les correctifs qui s'imposent en matière de pertinence et de qualité des soins. Accélérons résolument les travaux sur la mise en place d'indicateurs de qualité. Enfin, intégrons dans les missions d'intérêt général la dimension sociale, la prévention, la recherche effectuée dans les hôpitaux généraux.
Jacky Le Menn, rapporteur . - Vous préconisez finalement une part de financement accrue pour les missions d'intérêt général, au détriment de la T2A, puisque tout ceci se conçoit dans une enveloppe fermée qu'est l'Ondam.
André Elhadad . - Nous butons en effet sur la contrainte économique. Mais il faut pouvoir répondre plus précisément à des besoins qui ne sont pas pris en compte par la T2A. La France est l'un des seuls pays à avoir opté pour un financement intégral à l'activité. Dans les autres pays, et indépendamment des missions d'intérêt général, la part de tarification à l'activité s'établit à 65 % ou 70 %.
Jacky Le Menn, rapporteur . - S'agissant de l'opacité des tarifs, nous avons été alertés sur les difficultés liées à la tarification respective de la réanimation, des soins intensifs et de la surveillance continue.
Yves Daudigny, président . - L'admission en soins intensifs ou en surveillance continue est subordonnée à l'accomplissement de certains actes marqueurs figurant sur des listes qui sont modifiées d'une année sur l'autre, selon des critères peu compréhensibles.
Nicole Smolski . - Effectivement, cela rend le fonctionnement des services particulièrement difficile, puisqu'il faut se reporter à une nomenclature complexe d'actes marqueurs pour admettre les patients en réanimation, en soins intensifs ou en surveillance continue.
François Fraisse . - Ce type d'activité est financé par une indemnité journalière qui se surajoute au séjour. L'accès à la tarification en réanimation est subordonné à des actes marqueurs de gravité. L'ambigüité est beaucoup plus grande entre les soins intensifs et la surveillance continue. Certaines activités de soins intensifs supposent des moyens lourds, par exemple en cardiologie interventionnelle ou en neurovasculaire. D'autres ne requièrent pas de tels moyens et ne présentent pas de réelle spécificité par rapport à une unité de surveillance continue. Il sera nécessaire de revoir cette classification. Ce type d'activité est conditionné par une certaine masse critique de patients, qui justifie la mise en place de moyens lourds, d'équipes médicales spécialisées et d'une permanence des soins. Les situations varient selon la nature de l'établissement et son dimensionnement.
Je reviens sur les imperfections de l'enquête nationale des coûts. Actuellement, nous ignorons quel est l'écart type entre les différents hôpitaux de l'échantillon pour chaque groupe homogène de malades (GHM). C'est une donnée essentielle, car si les données de coûts sont regroupées, on peut supposer qu'elles sont représentatives pour l'ensemble des établissements. En revanche, un écart type important témoigne d'une grande hétérogénéité des coûts. Celle-ci tient moins aux différences de pratiques médicales, qu'à la nature des séjours et des patients. Ainsi, la part des séjours non programmés peut varier de 25 % à 60 % selon les établissements, or ce type de séjours induit des coûts bien supérieurs. De même, le pourcentage de patients admis en hospitalisation après s'être présentés aux urgences est révélateur d'un environnement social qui pèse sur la prise en charge.
J'estime qu'il n'était pas judicieux de financer les surcoûts liés à la précarité par une mission d'intérêt général. De surcroît, les critères retenus, à savoir la proportion de bénéficiaires de la couverture maladie universelle ou de l'aide médicale d'Etat, ne sont pas les plus pertinents. Il existe de bien meilleurs indicateurs de la précarité ou de la vulnérabilité sociale, notamment l'indice Epices (évaluation de la précarité et des inégalités de santé dans les centres d'examens de santé). Le niveau de dépendance d'un patient conditionne également la capacité à retourner rapidement au domicile. La précarité devrait faire l'objet d'une prise en compte individuelle, et non d'un financement indemnitaire à travers les missions d'intérêt général (Mig).
Rémy Couderc, secrétaire général de la CMH. - La T2A devait en théorie, non seulement améliorer l'efficience des établissements de santé, mais aussi assurer une plus grande transparence du financement des soins et ce faisant une plus grande équité, les actes équivalents percevant une rémunération identique. Mais l'équité ne peut être réelle que si la classification des patients est suffisamment fine.
La méthode de construction des coûts est historiquement fondée sur un panel d'une cinquantaine d'établissements représentatifs. Si elle est peu coûteuse, cette méthode pêche par une très grande hétérogénéité des coûts pour les pathologies les moins fréquentes. Le coût de l'accouchement par voie basse, pathologie très fréquente, a été établi à partir d'un échantillon de 30 000 à 33 000 données. Pour la leucémie aigüe lymphoblastique de type B, seuls cent cinquante cas ont été analysés, ce qui entraîne nécessairement de l'hétérogénéité. Compte tenu des progrès accomplis par les établissements de santé en matière de comptabilité analytique, ne serait-il pas intéressant, pour les pathologies les moins fréquentes, de construire l'échelle de coûts, non pas à partir d'un panel d'hôpitaux, mais à partir des prises en charge effectivement constatées dans l'ensemble des établissements.
Nicole Smolski . - On fait peser sur les cliniciens des charges démesurées. Coder n'est pas notre métier, cela prend beaucoup de temps et la sanction pour l'établissement en cas de mauvais codage est immédiate. Je me pose par ailleurs la question des moyens donnés aux départements d'information médicale et du statut des médecins et des techniciens d'information médicale : comment s'assurer de la qualité de leur formation et de leur indépendance ? Ces personnels subissent des pressions fortes de la part de l'administration qui les oblige parfois à externaliser une partie de leur activité de traitement des données auprès de sociétés qui ne sont pas soumises au secret médical. La commission nationale de l'informatique et des libertés (Cnil), que nous avons interrogée sur ce sujet, n'a pas été en mesure de nous apporter une réponse. Cela montre bien que la question pose problème. Certes, le codage est une responsabilité médicale et le médecin soignant doit y participer activement. Mais je crois qu'il faut réfléchir à une nouvelle articulation entre les intervenants afin de donner plus de place aux techniciens d'information médicale, pour une saisie au fil de l'eau.
Concernant l'échantillon utilisé pour construire l'échelle nationale des coûts, il est en effet nécessaire de le revoir. Pour prendre l'exemple des services de réanimation, le fait qu'ils soient dans l'ensemble sous-financés interpelle sur la façon dont sont calculés les coûts.
Je pense en effet qu'il existe des activités surfinancées, en particulier l'ambulatoire, pour le développement duquel s'exercent des pressions très fortes, au détriment d'une réflexion sur la qualité et la sécurité de la prise en charge des patients. On tente de suivre le modèle américain alors que les conditions de suivi des patients ne sont pas les mêmes : aux Etats-Unis, après une opération en ambulatoire, le patient est accueilli dans un hôtel hospitalier proche de l'établissement ; en France, il est directement renvoyé à son domicile.
Pour ce qui est de la permanence des soins, la tendance est à une division du travail de nuit et des week-ends entre la permanence des soins, qui sera financée, et la continuité des soins qui ne le sera plus. Il s'agit là d'une évolution dramatique car elle conduit à une désorganisation des hôpitaux : certains hôpitaux auront les crédits pour assurer la permanence des soins des patients extérieurs à l'hôpital alors même que la continuité des soins pour les patients déjà hospitalisés dans l'établissement ne sera plus financée. Certains hôpitaux sont d'ores et déjà en train de fermer des services de réanimation par manque de crédits. Effectuer une distinction entre permanence et continuité des soins constitue une mesure purement bureaucratique.
Yves Daudigny, président . - Vous abordez là un point important, pouvez vous nous apporter plus de précisions ?
François Fraisse . - La permanence des soins doit normalement s'appliquer aux patients qui se sont présentés aux urgences dans les douze heures précédentes. Elle ne couvre donc absolument pas les besoins structurels de suivi des malades. Or un service de réanimation, qu'il accueille ou non de nouveaux malades, doit assurer une permanence des soins pour suivre les patients déjà en réanimation. Je souscris totalement à ce qu'a dit Nicole Smolski : distinguer permanence et continuité des soins n'a pas de sens et va à l'encontre d'une sécurisation globale de l'hôpital.
Yves Daudigny, président . - Si je prends l'exemple d'un hôpital de taille moyenne, l'existence de son service des urgences n'est pas remise en cause. Il existe un service de traumatologie orthopédie avec des gardes assurées entre 18 heures et 8 heures du matin. Si l'on supprime le financement permettant d'assurer la continuité des soins, il n'y aura plus de gardes assurées la nuit pour ce service ?
Nicole Smolski . - Si l'on s'en tient à la définition administrative - qui n'est pas tout à fait la nôtre - la continuité des soins correspond à la prise en charge des patients qui présentent un problème médical alors qu'ils sont déjà hospitalisés tandis que la permanence des soins concerne la prise en charge des patients nouvellement admis. Avec l'évolution actuelle, il existera des financements pour les nouveaux patients et pas pour les patients déjà hospitalisés. On en arrive à des aberrations : par exemple, une femme hospitalisée en raison d'une grossesse pathologique et accouchant quatre jours après son admission relève de la continuité des soins.
Yves Daudigny, président . - Sur ce point, il me semble que l'existence même d'une maternité implique, selon la réglementation, l'existence d'une permanence des soins.
André Elhadad . - C'est la même chose pour les services de réanimation. Les hôpitaux ayant un service de réanimation sont aussi ceux qui doivent assurer la permanence des soins et leur financement pour cette mission doit relever d'une enveloppe dédiée.
Sadek Beloucif . - Concernant le codage, le système est devenu trop technocratique et source d'une grande hétérogénéité. Je comprends qu'il faille être en mesure de couvrir l'ensemble des pathologies mais nous n'avons pas sur le terrain les outils pour coder correctement. Des dossiers identiques cotés par des médecins différents peuvent donner lieu à des écarts de codage allant jusqu'à 35 %. J'ai exercé pendant deux ans et demi aux Etats-Unis, eux sont parvenus à régler ce problème d'hétérogénéité du codage.
Jacques Trévidic . - Il ne faut pas oublier que la T2A n'est qu'un outil. Plus on lui donne d'importance dans le financement des hôpitaux, plus il est nécessaire de réduire l'hétérogénéité et d'augmenter le nombre de tarifs. Si l'on ramenait la part de financement T2A à une plus juste proportion, ces besoins seraient sans doute moins importants et le temps médical passé à coder serait réduit. L'établissement des tarifs est en effet particulièrement obscur, ce qui est sans doute lié au manque de représentativité de l'échantillon d'établissements.
Les surfinancements découlent quant à eux naturellement du fait d'afficher des tarifs : ceux-ci sont par nature plus ou moins favorables au développement de l'activité à laquelle ils s'appliquent.
Je partage les réserves exprimées par André Elhadad sur la tarification au parcours de soins. Se pose en particulier la question des clés de répartition qui devraient être appliquées entre les intervenants.
Rachel Bocher . - L'obsession pour les questions de financement et de comptabilité est source de perplexité chez les soignants. De surcroît, la loi HPST n'a pas permis d'adapter le système de santé aux besoins des patients. Nous avons évoqué les surfinancements, il existe également des sous-financements pour certaines spécialités, notamment l'addictologie, que je connais bien. Ces questions de financements contribuent à alimenter une guerre entre les pôles et ne permettent d'aborder les vrais enjeux que de façon parcellaire. Il y a un véritable problème d'organisation et d'adaptation des soins à des évolutions de long terme telles que la hausse du nombre de pathologies chroniques. Sur ce point, il convient de trouver des solutions de prise en charge en aval de l'hospitalisation. La question centrale est bien celle de la durée moyenne de séjour à l'hôpital et de l'organisation globale des soins qui est proposée aux patients.
Nicole Smolski . - Il faut avoir conscience que les Hospices civils de Lyon en sont désormais à comparer publiquement le nombre d'actes T2A produits par chaque médecin.
Sadek Beloucif . - Je vous suggère d'assister à une démonstration de codage par un médecin. Les logiciels que nous utilisons sont préhistoriques ! Vous pourriez également auditionner les représentants syndicaux des internes. La désaffection des jeunes générations pour l'hôpital public s'explique moins par les questions de rémunération que par les difficultés du dialogue social et les contraintes bureaucratiques qui pèsent sur les praticiens. Je ne suis pas payé pour passer vingt-cinq minutes à coder les actes après une nuit de garde en réanimation !
André Elhadad . - La misère de nos systèmes d'information constitue en effet un problème fondamental. Les logiciels sont rudimentaires, rigides, ils nous font perdre du temps. Ils n'ont tout simplement pas été conçus en tenant compte des besoins des utilisateurs.
Sadek Beloucif . - Je mets plus de temps à coder les actes qu'à rédiger les comptes rendus médicaux.
Yves Daudigny, président . - Nous avons assisté à une démonstration à Lille à partir du logiciel Cora. Le système est en effet très complexe.
François Fraisse . - Cette complexité vient notamment du fait que, plus la situation du patient est grave, plus les possibilités de codage sont nombreuses. Pour des patients en réanimation qui présentent plusieurs défaillances d'organes, il est nécessaire d'effectuer plusieurs hypothèses de diagnostic principal, d'associer en fonction de ces hypothèses des comorbidités, avant de choisir le codage le plus adapté. Les variations entre hypothèses de codage, si elles sont moins nombreuses qu'autrefois, restent aujourd'hui importantes.
Par ailleurs, concernant les malades lourds, le système actuel de codage ne permet pas, une fois que le diagnostic principal et donc le GHS ont été déterminés, de distinguer le patient dont la situation est grave de celui dont la situation est gravissime et nécessite la mobilisation de moyens humains beaucoup plus importants. Cela conduit certains services à mêler soins continus et réanimation de façon à mieux adapter les personnels mobilisés aux besoins. Il s'agit pourtant là d'une aberration par rapport à l'esprit de la T2A.
Yves Daudigny, président . - L'existence de certaines normes en matière de nombre de médecins ou d'infirmière a été citée pour les services de réanimation. En est-il de même pour les blocs opératoires ? Il semblerait que ceux-ci aient été affectés par des réductions de personnels liées aux restructurations.
Nicole Smolski . - Effectivement, il n'existe malheureusement pas, pour les blocs opératoires, de normes analogues à celles imposées pour les services de réanimation. Je peux témoigner des pressions qui s'exercent, dans certains établissements, sur les praticiens anesthésistes-réanimateurs, afin qu'ils interviennent simultanément sur plusieurs salles d'opérations. C'est une possibilité que nous pouvons envisager au cas par cas, en fonction du type de chirurgie et de patient, et s'il y a au moins un infirmier anesthésiste dans chaque salle. On veut désormais que cette simple possibilité organisationnelle devienne la norme, au risque d'exposer dangereusement la sécurité des patients et de nuire à la sérénité des équipes chirurgicales.
Yves Daudigny, président . - S'agissant du codage, s'il n'est pas suffisamment complet, l'établissement est pénalisé sur ces ressources. A l'inverse, le surcodage expose à un redressement par l'assurance maladie.
Jacky Le Menn, rapporteur . - Les contrôles de l'assurance maladie s'effectuent-ils dans un climat de suspicion ?
Sadek Beloucif . - Généralement, les révisions opérées par l'assurance maladie correspondent à des erreurs de codage, et non à des surévaluations intentionnelles.
François Fraisse . - Pour ma part, j'estime que les contrôles de l'assurance maladie s'apparentent à un véritable racket. C'est exactement comme les radars placés dans les zones où les limitations de vitesse sont les moins faciles à respecter ! Les contrôleurs ont un objectif de rendement. Ces contrôles ne tiennent aucun compte du bon sens clinique dans la prise en charge des patients. Il y a beaucoup plus de situations de sous-codage que de surcodage. La Cnam privilégie les contrôles sur les séjours pour lesquels la tarification comporte des ambigüités ou les situations marginales. Par exemple, en matière d'intoxication médicamenteuse, la tarification est uniforme, que le patient ait seulement absorbé quelques comprimés en excès ou qu'il soit dans un état gravissime à la suite de la prise volontaire de doses massives. Or dans les deux cas, le niveau de prise en charge n'est évidemment pas le même. Les contrôleurs ciblent cette faille de la tarification, puis ils extrapolent les corrections à l'ensemble des séjours dans le GHM considéré.
Jacques Trévidic . - Nous constatons une grande hétérogénéité des contrôles selon les régions. Cela n'est pas normal. L'absence de caractère contradictoire pose également un problème, alors que la décision finale revient au payeur.
Nicole Smolski . - Il serait nécessaire de réfléchir à la pertinence des actes au niveau régional. Ce travail devrait être effectué en amont par l'assurance maladie. Il existe des différences injustifiées entre régions sur la fréquence de certains actes, comme les endoscopies digestives.
Rachel Bocher . - La méthodologie des contrôles de l'assurance maladie est à revoir. Ces contrôles pourraient avoir une véritable valeur pédagogique. Ils devraient être plus fréquents, plus précoces, et s'effectuer dans un esprit de dialogue.
François Fraisse . - Les mémoires en défense des médecins DIM ne sont pas réellement examinés.
Jacky Le Menn, rapporteur . - Les représentants des commissions médicales d'établissement n'ont pas remis en cause le principe de la T2A, tout en estimant qu'il fallait en améliorer les modalités. Comment rendre le système plus intelligent ?
Jacques Trévidic . - Nous ne remettons pas en cause la T2A, mais la part qu'elle a prise dans le financement des établissements. Par ailleurs, le codage est excessivement consommateur en temps médical. Il faut introduire des éléments de qualité et de pertinence - deux notions bien distinctes - dans la tarification.
Yves Daudigny, président . - La T2A ne représente pas 100 % du financement des établissements.
André Elhadad . - Elle représente l'intégralité de la part du financement soumise aux tarifs, hors Migac. En Allemagne, les financements autres qu'à l'activité représentent 30 % des ressources des établissements. En France, nous sommes loin de ce chiffre. Il faut accroître la part consacrée aux Mig, entendues dans le sens large d'une enveloppe de service public. Celle-ci ne devrait pas privilégier les CHU, mais prendre en compte, pour tous les établissements, les facteurs liés à l'environnement social des patients, à l'isolement ou à la mission de prévention.
Sadek Beloucif . - La T2A se justifie pour les actes techniques, mais il faut un meilleur encadrement pour ceux qui présentent un caractère répétitif. Je citerai le cas extrême d'une patiente qui avait consulté soixante psychiatres en deux mois, sans que l'assurance maladie ne fasse obstacle aux remboursements. De même, la prise en charge est limitée à trois échographies par obstétricien durant la grossesse, mais rien n'empêche de consulter plusieurs obstétriciens et d'être remboursé. C'est pourquoi il faut impérativement lier le financement au parcours de soins.
Nicole Smolski . - La T2A est adaptée aux actes modélisables, mais tous ne le sont pas, et il faut laisser une part à l'humain. La pertinence des soins, appréciée aux niveaux national et régional, et la qualité des soins, sont des facteurs à prendre en compte.
Rémy Couderc . - La T2A n'est qu'un outil. C'est sa mise en oeuvre dans le contexte plus général de la loi HPST qui crée des difficultés. Il faut remettre le médecin au coeur de l'organisation de l'hôpital.
Rachel Bocher . - Le problème est moins la T2A que la loi HPST. La T2A est un meilleur outil que la dotation globale.
François Fraisse . - Les aides à la contractualisation soulèvent également des difficultés. Certaines activités innovantes ont été développées grâce à des aides à la contractualisation qui ont été brutalement interrompues par la suite.
Rémy Couderc . - Je voudrais également mentionner la situation spécifique de la biologie. Les actes ne sont pas tarifés, mais sont couverts par un pourcentage forfaitaire sur chaque GHM. Il existe cependant des actes de biologie spécialisés hors nomenclature, qui entrent en principe dans les dotations Migac. Il est difficile d'admettre que des actes bien identifiés, dont on peut mesurer les coûts, relèvent d'une enveloppe qui peut être remise en cause pour des raisons politiques ou économiques, avec le risque potentiel qu'ils ne soient finalement pas payés.
Alain Milon, rapporteur . - Je vous prie de bien vouloir excuser mon arrivée tardive, due à des perturbations du trafic ferroviaire. La loi HPST a été mise en cause. Je rappelle que le Sénat a largement rectifié le texte issu de l'Assemblée nationale, qui faisait aux médecins une place encore moins importante que celle prévue par la loi définitive. M. Elhadad estime qu'il serait raisonnable d'aboutir à un rapport 70 % - 30 % entre le financement à l'activité et les dotations forfaitaires. Il me semble que nous n'en sommes pas si loin en France actuellement.
Audition de Zeynep OR, directrice de recherche à l'Institut de recherche et documentation en économie de la santé (Irdes) (mercredi 28 mars 2012)
Yves Daudigny, président . - Nous recevons cet après-midi Zeynep Or, directrice de recherche à l'Institut de recherche et documentation en économie de la santé. Mme Or est économiste de formation et elle a centré ses travaux de recherche sur le financement des établissements de santé, ainsi que l'efficience et la qualité des soins.
Vous avez réalisé plusieurs publications sur la T2A et votre expertise ne se limite pas à la France. Vous participez par exemple au projet de recherche européen « Euro DRG », soutenu par la Commission européenne, qui vise à comparer le rapport coût-efficacité et la qualité des soins des différents systèmes hospitaliers européens.
Ces questions sont au coeur du travail que nous avons lancé sur la tarification à l'activité et le financement des établissements hospitaliers. Nous sommes donc particulièrement intéressés par une approche comparative entre la T2A française et les modes de tarification en vigueur dans les principaux pays développés. Nous souhaiterions également connaître les principales conclusions que vous tirez, au vu de vos travaux, sur la T2A française, ses forces et ses faiblesses, et les axes d'amélioration ou de réforme envisageables.
Zeynep Or, directrice de recherche à l'Irdes . - La T2A est devenue le mode de paiement le plus répandu en Europe. Les pays qui ne l'ont pas encore mise en place sont en voie de le faire. Les objectifs sont largement partagés : assurer une plus grande transparence dans le financement, en le liant à la production des soins ; rendre le financement plus équitable, avec un même prix pour le même service ; améliorer l'efficience, en incitant à mieux utiliser les ressources hospitalières. Au-delà d'un principe de base commun, l'architecture de la T2A varie d'un pays à l'autre en fonction de leurs besoins et contraintes propres. En France, la T2A est introduite depuis 2005, mais ses résultats paraissent mitigés.
Mon exposé consistera à résumer les principes de base de la T2A, à présenter les différents paramètres d'ajustement possibles, à discuter les différents modèles en vigueur et à donner mon appréciation personnelle sur le modèle français.
Chaque mode de financement présente ses avantages et ses inconvénients. Le budget global permet de maîtriser les coûts, sans se préoccuper de l'activité. La T2A encourage l'activité et l'efficience technique. Elle comporte en revanche des risques de sélection des patients ou de réduction du niveau de prise en charge lors du séjour. Il n'y a pas de modèle idéal.
Avec la T2A, les ressources des établissements sont fonction de leur activité, décrite par groupes homogènes de séjours (GHS). A chaque groupe homogène de malade (GHM) correspondent différentes prestations offertes à un même profil de malade. Le prix est identique pour une même prestation. Les tarifs sont connus avant la réalisation de l'activité. C'est le principe du paiement prospectif.
Dans la pratique, la T2A incite à augmenter le nombre de patients traités et à limiter les actes pour un même patient. Les établissements reçoivent généralement d'autres financements pour couvrir les coûts liés à des activités de recherche et d'enseignements, à des soins particuliers, aux contraintes locales telles que les prix de l'immobilier ou les écarts de coût du personnel médical.
La T2A stimule l'activité hospitalière. N'oublions pas que, dans un pays comme le Royaume-Uni, il s'agissait d'un objectif politique important, afin de diminuer les délais d'attente pour les patients. Elle vise aussi à réduire les différences de coût entre les établissements pour une même prestation et à renforcer leur efficience en améliorant le processus de production de soins et l'organisation de celle-ci.
Recourir à la T2A suppose de relever plusieurs défis. Il faut tout d'abord effectuer une classification homogène des prestations hospitalières, ce qui est loin d'être évident. Pour des pathologies aussi simples que l'accouchement ou l'appendicite, on constate que le nombre de GHM et les critères retenus dans chacun d'entre eux varient considérablement selon les pays. Il faut également assurer des tarifs « justes », maîtriser les coûts et garantir la distribution des soins en fonction des besoins de la population, ainsi que leur qualité. Les établissements sont incités à cibler les prises en charges les moins graves, celles qui sont relativement simples et homogènes. La T2A n'a en aucun cas vocation à permettre une couverture optimale des besoins. Il est donc nécessaire de prévoir des mécanismes régulateurs additionnels.
Parmi les effets pervers les plus couramment imputés à la T2A, on peut citer le risque d'induction de la demande par les hôpitaux eux-mêmes, le transfert des coûts sur d'autres structures, que ce soit en soins de suite ou à domicile, la sélection des patients et des prises en charge les plus rentables, notamment la chirurgie légère et programmée, ainsi que des incidences sur la pertinence ou la qualité des soins : prestations injustifiées, augmentation de l'intensité des actes techniques, réduction inadéquate de la durée des séjours ou morcellement des séjours, le tout pour optimiser la rémunération. Il reste difficile de définir les soins strictement nécessaires.
Face à ces défis, les pays qui mettent en oeuvre la T2A ont adopté des solutions différentes quant au lien entre financement et activité, à la définition des GHM, aux domaines couverts (MCO, soins de suite, psychiatrie, consultations hospitalières), aux mécanismes de maîtrise des coûts et à la détermination des tarifs.
On constate que si dans la plupart des pays (Allemagne, Royaume-Uni, France, Portugal, Suède), la T2A lie directement le financement à l'activité, dans d'autres (Autriche, Irlande, Portugal), les GHM servent à déterminer les dotations budgétaires des établissements. La part des ressources liées à l'activité est également variable selon les pays : près de 100 % en Autriche, environ 80 % en Allemagne et en France, 60 % au Royaume-Uni.
La classification des séjours en GHM s'avère un exercice difficile. Il faut trouver l'équilibre entre la précision de la classification et les incitations à l'efficience. Plus le nombre de groupes augmente, en différenciant non seulement les situations cliniques mais aussi les choix thérapeutiques, plus le modèle s'approche du paiement à l'acte. Les études réalisées aux Etats-Unis montrent que lorsque l'on est passé d'environ six cents à 1 100 GHM, l'hétérogénéité de chaque groupe n'en a été qu'assez peu réduite.
Avec 2 318 GHM en 2009, la France a adopté une classification médico économique très complexe, source de difficultés de pilotage et d'insuffisante lisibilité. Un tel nombre de GHM nécessite des bases d'information très détaillées, avec un risque accru de sous-financement lorsque ces informations ne sont pas correctement collectées. L'enquête nationale des coûts est critiquée du fait de l'étroitesse de l'échantillon dans lequel les CHU sont sur-représentés. On peut s'interroger sur la pertinence de certains GHM qui n'ont fait l'objet que d'un seul séjour par type d'établissement de l'échantillon. On constate aussi que quarante GHM représentent à eux seuls la moitié des séjours.
En termes de nombre de GHM, la France se situe au-dessus des autres pays. L'Angleterre n'en compte que 1 389, l'Allemagne 1 200, les Etats-Unis 1 100, la Suède 983.
La T2A est généralement associée à un objectif de maîtrise des dépenses. La solution la plus souvent retenue consiste à établir un contrat type volume-prix par GHM, basé sur deux paramètres : un niveau d'activité cible pour chaque établissement, correspondant en moyenne à son activité historique et aux besoins locaux, et un niveau de paiement au-delà de l'activité cible. Ce dernier peut être plus élevé que le tarif de référence si l'on souhaite encourager l'activité considérée, ou moins élevé si on souhaite la limiter.
La France se distingue par l'absence de contrat volume-prix au niveau de chaque établissement. La régulation s'effectue au niveau macro-économique, en fonction de l'objectif des dépenses d'assurance maladie. Les tarifs diminuent en cas d'augmentation de l'activité hospitalière globale.
Le système français présente à mes yeux plusieurs inconvénients. Il n'effectue pas de distinction entre les différentes activités réalisées, alors que certaines sont plus faciles que d'autres à développer. Il ne tient pas compte de l'effort individuel des établissements et apparaît à ceux-ci opaque et peu prévisible. A niveau et gamme équivalents d'activité, un établissement peut se voir « sanctionné » dans son financement à cause de décisions prises dans d'autres établissements en matière d'activité.
On peut estimer que pour mieux contribuer à l'efficience du système, les tarifs devraient donner un signal-prix unique à l'ensemble des établissements. Ils devraient refléter les coûts effectifs constatés dans les établissements efficients et favoriser les bonnes pratiques médicales.
En France, le principe de base selon lequel à un GHM correspond un seul tarif n'est plus respecté. On le voit par exemple pour le traitement du cancer du sein, pour lequel existent plusieurs tarifs, et on dérive vers un paiement à l'acte. L'administration procède à des ajustements complexes et opaques pour calculer les tarifs finaux, dits « de campagne », à partir de tarifs bruts eux-mêmes différents des coûts. Les tarifs sont de plus en plus déconnectés des coûts supportés par les établissements.
Je voudrais maintenant vous donner un aperçu rapide de trois exemples étrangers.
Le système américain présente avec le système français beaucoup plus de similitudes qu'on ne le pense. La part de l'offre de soins privée est importante et il existe une véritable concurrence public-privé. Toutefois, aux Etats-Unis, un même type d'acte peut-être rémunéré différemment dans l'établissement, selon l'affiliation du patient, qui détermine le financeur. Les financements relèvent pour un tiers de Medicare, qui prend en charge les retraités, pour un tiers des assureurs privés et pour un tiers de Medicaid, dont relèvent les bénéficiaires de l'aide sociale. Chaque financeur négocie ses prix avec l'établissement, mais en pratique, la tarification des ressortissants de Medicare sert de référence. Le tarif de base est calculé à partir d'un coût moyen par patient, standardisé pour éliminer les différences liées aux coûts de structure, telles que celles résultant de la plus ou moins grande spécialisation des établissements ou de leur gamme d'activité. Les prix sont ajustés en intégrant les facteurs exogènes du marché, comme l'immobilier ou le coût du personnel, les coûts liés aux activités d'enseignement, la prise en charge des populations précaires. Il n'y a pas de convergence tarifaire. Des établissements de types différents seront tarifés différemment. Les prix sont également modulés selon les priorités de santé publique.
Aux Etats-Unis, les revenus des établissements peuvent être ajustés en fonction de la qualité. Ainsi, Medicare a décidé de ne plus payer les séjours imputables à une non-qualité des soins fournis, par exemple à la suite d'infections nosocomiales, d'erreurs opératoires flagrantes ou de corps étrangers oubliés sur le patient. Les établissements qui ne fournissent pas d'indicateurs de qualité voient leurs budgets réduits.
L'Angleterre dispose d'un système national de santé garantissant la gratuité de l'accès aux soins. Les médecins généralistes (gatekeepers) en constituent les pivots. Ce sont eux qui dirigent leurs patients vers les hôpitaux. Ils jouent un rôle déterminant dans le choix de l'établissement. Dans un tel système, les bases de données sont logiquement intégrées, si bien qu'il est possible de suivre l'ensemble du parcours du patient, de sa visite au généraliste jusqu'à l'hospitalisation, en passant par les consultations de spécialistes. Les tarifs de base sont calculés à partir du coût moyen. Celui-ci est établi en collectant l'information sur l'ensemble des hôpitaux. Les tarifs sont ajustés en fonction des recommandations de santé publique ou d'objectifs spécifiques. Par exemple, les établissements sont incités à reporter vers les soins primaires les activités des services d'urgence qui ne sont pas réellement justifiées. Les services d'urgence bénéficient d'une tarification à 100 % dans la limite de leur volume d'activité sur l'année précédente. Au-delà, les tarifs diminuent de 50 %.
L'Angleterre a également introduit des paiements supplémentaires liés à la qualité. Des objectifs locaux de qualité sont assignés aux établissements. Ceux-ci bénéficient d'un bonus pouvant aller jusqu'à 1,5 % si ces objectifs sont atteints. Les tarifs encouragent également les pratiques considérées comme efficaces, pertinentes ou bénéfiques en termes de qualité : c'est le best practice tarif qui se substitue alors aux coûts moyens observés.
En Australie, les coûts sont calculés selon une approche « bottom-up », c'est à dire à partir des données recueillies au niveau des patients. Les tarifs sont identiques pour des hôpitaux similaires par leur taille ou leurs missions, mais un contrat volume-prix est également négocié au niveau des établissements. Les tarifs sont ajustés en fonction des priorités politiques. Les établissements reçoivent un prix fixe par GHM jusqu'à une activité cible. Au-delà, ils bénéficient d'un financement additionnel incitant à traiter en priorité les patients réclamant les soins les plus urgents.
Que conclure de ces expériences étrangères ? La mise en application de la T2A varie largement d'un pays à l'autre. Dans certains cas, les GHM sont utilisés pour fixer les budgets, dans d'autres, ils déterminent directement les paiements. Les classifications des patients et des séjours ne sont pas identiques. Il existe également des différences dans la construction des échelles des coûts et dans les ajustements opérés sur les tarifs. Tout ceci entraîne d'importantes répercussions sur l'efficience des établissements et le fonctionnement du marché hospitalier.
On constate également que la T2A est toujours combinée à d'autres mécanismes de paiement. Par exemple, les prestations peu courantes ou de coût très élevé font l'objet de remboursements séparés. Les systèmes sont raffinés et ajustés de manière continue
Dans ce panorama d'ensemble, comment la France se situe-t-elle ?
La T2A y apparaît associée à une classification médico-économique par nature très complexe. La qualité des données collectées pour calculer les coûts est sujette à caution. Les méthodes de calculs des tarifs sont opaques et complexes, avec un passage des coûts aux tarifs bruts, puis des tarifs brut aux tarifs de campagne, qui n'est pas lisible pour les établissements. Le mécanisme de régulation prix-volume joue exclusivement au niveau macro-économique. Il ne rend pas compte de la réalité des évolutions au niveau des établissements et des besoins de la population. A ce jour, il ne me paraît pas évident que la T2A ait apporté en France les bénéfices attendus.
En conclusion, il faut rappeler que tout système de paiement doit fournir des incitations appropriées aux producteurs de soins et être en adéquation avec les objectifs sociaux tels que la qualité des soins, l'équité d'accès, l'efficience des établissements. Il doit garantir que ceux-ci sont payés de manière équitable pour assurer les soins nécessaires. La T2A est un mode de tarification complexe qui présente un certain nombre de risques nécessitant des ajustements réguliers et soigneux pour obtenir les bénéfices attendus. Il faut prévoir des mécanismes régulateurs pour assurer une couverture optimale des besoins en soins, ainsi que l'équité et la qualité des soins.
S'agissant plus particulièrement de la France, il me paraît important de veiller à ce que les mécanismes tarifaires introduits ne compromettent pas la capacité du système à fournir des soins complexes, ni ne mettent en danger l'équité d'accès aux soins en fragilisant les établissements publics.
L'efficacité de la T2A pourrait, à mon sens, être renforcée en introduisant davantage de transparence, ce qui suppose de s'appuyer sur un recueil d'informations détaillé des coûts et de la qualité des soins, en identifiant les établissements efficaces, en cherchant à mieux comprendre les différences dans les pratiques médicales, en assurant un suivi de la qualité à la fois par l'évaluation des pratiques redondantes et inefficaces et par l'analyse du résultat des soins. Il serait nécessaire de mettre en oeuvre une approche moins macro économique et plus contractuelle, en donnant des signaux clairs aux établissements. Il faudrait intégrer la qualité et l'efficience dans les tarifs et les paiements, en accord avec des objectifs locaux. Les tarifs pourraient être mieux utilisés en vue de modifier le comportement des établissements, car la T2A offre la possibilité de mieux suivre le processus de soins, l'efficience et la qualité des soins à l'hôpital.
Alain Milon, rapporteur. - Les pays que vous avez étudiés ont-ils adopté la T2A pour les soins de suite et de réadaptation (SSR) et pour la psychiatrie ? Ont-ils mis en oeuvre un processus de convergence entre secteur public et secteur privé ?
Sur les 2 300 GHS que vous évoquiez, quarante seulement suffisent à assurer la moitié de l'activité des établissements de santé. Avez-vous des informations sur les autres GHS ?
Vous nous avez expliqué que Medicare ne prend plus en charge les séjours en cas d'infection nosocomiale. Qui le fait ? Le patient ou l'établissement ?
Le nombre d'actes chirurgicaux sur le territoire national est constant et le secteur public reprend des parts de marché sur le secteur privé. Quel est votre sentiment sur cette situation ?
Zeynep Or . - Aucun pays n'applique la T2A pour la psychiatrie. Les Etats-Unis ont commencé avec le champ MCO avant d'étendre la T2A au champ SSR. En Angleterre ou en Allemagne, le passage à la T2A pour le champ SSR est en cours. Une réflexion a été entamée en Angleterre concernant les soins psychiatriques mais il s'agit là d'un sujet complexe et peu consensuel.
Pour certains GHS, nous n'avons pu recenser qu'un séjour par établissement. Quel est alors l'intérêt de définir un tarif ? A l'inverse, d'autre GHS très hétérogènes recouvrent en réalité des coûts très différents. Il y a en effet un véritable enjeu de simplification de la classification.
Concernant les affiliés de Medicare, ce sont les établissements qui supportent les coûts en cas d'infection nosocomiale. Une publication récente de l'Irdes sur les événements indésirables évitables à l'hôpital (oubli de corps étranger, erreur de côté au moment de l'opération, etc.) montre que leur coût est très élevé. Cela encourage la DGOS à suivre de très près l'initiative américaine.
Pour l'activité chirurgicale, nous constatons en effet un rattrapage du secteur public. Il est difficile d'en tirer des conclusions sur le dynamisme des établissements de santé et sur les bienfaits de la concurrence entre public et privé. Le développement d'activités de chirurgie relativement standardisées dans le secteur public permet de compenser les coûts engendrés par des activités telles que la prise en charge des patients atteints du virus de l'immunodéficience humaine (VIH), qui n'existent quasiment que dans le secteur public. La France est dans une situation particulière car peu d'autres pays ont un secteur privé aussi actif. Si l'Angleterre essaie d'encourager la création d'établissements privés pour la chirurgie ambulatoire, 98 % des établissements de santé restent publics. En Allemagne, 16 % de l'activité est exercée dans le privé. En France, 90 % des opérations de la cataracte et 56 % de la chirurgie en général sont réalisées dans le secteur privé. Le phénomène de spécialisation des établissements privés sur quelques opérations pour lesquelles ils développent une compétence pointue est accentué par la T2A qui les incite à délaisser les activités médicales et obstétriques.
Jacky Le Menn, rapporteur .- La T2A est en théorie un gage d'équité en ce qu'elle doit permettre d'appliquer le même prix au même service. Or il est très difficile d'effectuer des comparaisons entre ces services et les tarifs sont de plus en plus déconnectés des coûts. L'introduction d'indicateurs de qualité risque d'accentuer la variabilité des coûts et des tarifs.
Zeynep Or . - Effectivement, l'objectif est de payer le même prix pour le même service, à condition d'être en mesure de définir le contenu de celui-ci. Avant même de s'interroger sur la pertinence des tarifs, il faut se poser la question de celle du système de classification. Ensuite, le prix doit nécessairement refléter les coûts réels des établissements de santé.
Jacky Le Menn, rapporteur .- On nous a expliqué que le calcul des coûts ne servait qu'à hiérarchiser les tarifs dans le cadre de l'enveloppe fermée qu'est l'Ondam. En est-il de même dans les autres pays ?
Zeynep Or . - La logique est la même aux Etats-Unis ou en Angleterre : on calcule des coûts qui doivent correspondre à une réalité.
Jacky Le Menn, rapporteur .- Mais le tarif ne recouvre pas ensuite nécessairement le coût.
Zeynep Or . - Le tarif idéal devrait correspondre au coût estimé pour fournir le soin idéal. Est-on en mesure de calculer cela ? Rien n'est moins sûr. Pour inciter les établissements à être efficients, il faut parvenir à déterminer les tarifs sur la base des coûts réels moyens observés dans les établissements les plus efficients. Si l'on se fonde sur la moyenne de l'ensemble des établissements, il n'y a aucune incitation à être plus efficient. Je ne parle même pas de l'intégration de critères de qualité qui est très complexe. L'Angleterre s'est engagée dans cette voie, ce qui a nécessité avant toute chose d'être en mesure de s'accorder sur une définition commune des « bonnes pratiques médicales » que devraient valoriser les tarifs.
Jacky Le Menn, rapporteur .- Toutes les prestations ne peuvent pas être modélisées.
Zeynep Or . - La France est pourtant parvenue à modéliser 2 300 GHS.
Jacky Le Menn, rapporteur.- Les médecins disent qu'ils passent plus de temps à coder qu'à remplir les dossiers médicaux.
Zeynep Or . - C'est un vrai problème et la complexité du système multiplie également le risque d'erreurs.
Alain Milon, rapporteur . - Les Etats-Unis ont adopté la T2A en 1980. En 2009, ils ont 1 100 GHS. La France est passée à la T2A en 2004, elle en a déjà 2 300. Quelle productivité de notre part !
J'étais la semaine dernière à l'hôpital de Toulon. Des investissements coûteux ont été effectués pour construire un nouvel établissement et regrouper ainsi les anciens hôpitaux de Toulon et de la Seyne-sur-Mer. L'amortissement annuel de ces investissements représente 28 % du budget de l'hôpital. Faut-il continuer de financer des investissements patrimoniaux de ce type à partir du budget des hôpitaux, et donc de la T2A, ou ne convient-il pas de mettre en place un système différent qui permettrait de retirer l'immobilier du budget des hôpitaux ?
Zeynep Or . - Effectivement, c'est un sujet dont on peut discuter. Personnellement, je pense que les investissements patrimoniaux ne devraient pas être financés par la T2A.
Jacky Le Menn, rapporteur .- Je note qu'en Angleterre et aux Etats-Unis, le revenu des établissements peut être ajusté en fonction de critères de qualité. Lorsque des sanctions sont appliquées aux établissements, qui paye ?
Zeynep Or . - C'est l'établissement qui paye. Il faut donc qu'il trouve une autre source de financement lorsqu'il est sanctionné.
Jacky Le Menn, rapporteur .- Les Etats-Unis semblent s'engager dans une logique de construction de deux échelles tarifaires différentes pour les secteurs public et privé, ce qui va dans le sens inverse de la démarche de convergence intersectorielle menée en France.
Zeynep Or . - La diversité des producteurs de soins est encore plus grande aux Etats-Unis qu'en France. Des cliniques ambulatoires sont notamment apparues qui se spécialisent dans la prise en charge de chirurgies légères. Les coûts sont donc très différents selon le type d'établissement et les échelles tarifaires sont effectivement distinctes.
Alain Milon, rapporteur . - Aux Etats-Unis, des hôtels hospitaliers prennent en charge les patients à l'issue de leur hospitalisation. Comment sont-ils financés ?
Zeynep Or . - Je pense que c'est l'assurance complémentaire de chacun qui assure le paiement de ces prestations. Cela dit, les modes de prise en charge sont très divers. Il existe notamment des systèmes d'assurance très intégrés comme ceux proposés par Kaiser permanente où les patients bénéficient d'un paquet de soins par type de prise en charge.
Jacky Le Menn, rapporteur . - Comment est assuré le financement des activités de recherche et des investissements dans les autres pays ?
Zeynep Or . - Tous les pays ont mis en place des mécanismes équivalents à celui des Migac. En France, les critères d'attribution des missions d'enseignement de recherche de référence et d'innovation (Merri) sont aujourd'hui beaucoup plus transparents que par le passé et permettent de prendre en compte la diversité des établissements. C'est le volet aides à la contractualisation, spécifique à la France, qui demeure le moins transparent.
Jacky Le Menn, rapporteur .- Et qui est totalement contraire à l'esprit de la T2A.
Zeynep Or . - En effet. La question du financement de l'investissement est d'autant plus pertinente qu'il semble difficile de lui apporter une réponse certaine. J'ai récemment participé à une étude comparative sur cinq pays avec d'autres chercheurs. Aucun d'entre eux n'a été en mesure de nous dire clairement comment les investissements sont financés dans son propre pays. En France, l'investissement devrait être couvert par les tarifs mais les aides à la contractualisation y contribuent également dans une proportion cependant difficile à apprécier. En Allemagne et en Angleterre, l'investissement est en théorie couvert par les tarifs. Je ne pense pas que ce soit le cas pour les Etats-Unis.
Jacky Le Menn, rapporteur .- Les investissements y sont souvent financés par des fondations.
Zeynep Or . - Si l'on s'en tient à un point de vue purement économiste, il n'y a aucune justification à ce que les investissements soient financés par les tarifs.
Yves Daudigny, président . - Nous estimons avoir en France l'un des meilleurs systèmes de santé au monde alors que le système anglais a plutôt mauvaise réputation. Pourtant, en vous écoutant, je réalise que le système hospitalier anglais est en pointe dans bien des domaines : les bases de données intégrées permettent un suivi du patient, ce qui est l'objectif recherché avec plus ou moins de succès par le dossier médical personnel (DMP) ; les critères de qualité sont pris en compte dans les tarifs qui sont construits à partir des meilleures pratiques observées ; l'idée d'une trajectoire idéale et d'une tarification pour l'ensemble du parcours de soins, qui nous a été présentée dans d'autres auditions comme un moyen d'améliorer la T2A, est également présente. Quel est votre analyse sur ces comparaisons entre les deux systèmes ?
Zeynep Or . - Chacun a ses points forts et ses défauts. A son arrivée au pouvoir, Tony Blair a lancé une réforme profonde du système de santé britannique, le National Health Service (NHS), avec pour objectif d'amener la part du PIB consacrée aux dépenses de santé à la moyenne constatée dans les autres pays de l'organisation de coopération et de développement économique (OCDE). Comme les autres systèmes bismarckiens, et contrairement au système anglais, beveridgien et intégré, la France a un problème de fragmentation de la prise en charge des patients. Nous avons donc beaucoup à apprendre de l'Angleterre en termes d'intégration et de recherche de solutions innovantes pour assurer l'efficience du système de soins.
Claude Léonard . - Le système anglais est difficilement compatible avec notre culture et notre conception de ce que doit être la prise en charge des patients. Les décisions de soigner ou non sont en Angleterre fortement guidées par des études statistiques. La France est encore très éloignée de cette logique d'arbitrage des soins.
Zeynep Or . - Je ne suis pas tout à fait d'accord. Les études comparatives que nous avons menées montrent que l'Angleterre et la France ont en réalité des profils assez proches en termes de prise en charge des patients à l'hôpital et de durée de séjour.
Claude Léonard . - C'est le cas lorsqu'il s'agit de soigner les pathologies traditionnelles. Il en va différemment pour les soins apportés aux personnes âgées ou pour la cancérologie.
Zeynep Or . - Les comparaisons internationales montrent que l'Angleterre est plus avancée que nous dans le domaine des soins en fin de vie. Elle a notamment su mettre en place de véritables structures d'accompagnement.
Afin d'illustrer le problème de fragmentation de la prise en charge des patients en France, je vais vous faire part d'une anecdote. Une personne de mon entourage âgée de soixante-quinze ans a été opérée à l'hôpital Georges Pompidou, dont nous savons qu'il dispose du meilleur service de cardiologie d'Europe. A la suite de l'opération, la patiente a développé des troubles respiratoires qui n'ont pas été traités en raison du manque de coordination entre les services. Elle a fini par sortir avant de revenir deux semaines plus tard en soins intensifs. Après trois semaines en soins intensifs, elle a été transférée dans une unité de soins palliatifs. Or cette personne était simplement épuisée du fait de la longueur du temps passé en soins intensifs et de l'absence de prise en charge adaptée. Le fait de pouvoir se reposer en soins palliatifs lui a permis de se remettre progressivement et elle est aujourd'hui toujours en vie.
Claude Léonard . - Il y a en effet en France un problème de coordination des soins.
Yves Daudigny, président . - L'espérance de vie est moins élevée en Angleterre qu'en France mais plus élevée si l'on se concentre sur l'espérance de vie sans problème grave de santé. Les Anglais auraient-ils un système de prévention et des modes de vie meilleurs que les nôtres ? Une fois de plus, cela va à l'encontre de certaines idées reçues.
Zeynep Or . - Les délais d'attente sont, eux, un véritable problème dans le système anglais. C'est une difficulté que nous ne rencontrons pas du tout en France. De la même façon, le fait pour un patient anglais de pouvoir choisir son généraliste est très récent, alors que cela semble une évidence en France.
Jacky Le Menn, rapporteur .- Le système des health maintenance organizations (HMO) aux Etats-Unis est également particulier.
Zeynep Or . - Aux Etats-Unis, la prise en charge est excellente pour les patients qui bénéficient d'une bonne couverture maladie. Pour les autres, les difficultés d'accès aux soins sont réelles.
Audition de Pierre-Louis BRAS, inspecteur général des affaires sociales (mercredi 11 avril 2012)
Yves Daudigny, président . - Dans le cadre de nos auditions sur le financement des établissements de santé, nous entendons ce matin Pierre-Louis Bras, inspecteur général des affaires sociales. M. Bras a été directeur de la sécurité sociale et, au sein de l'inspection générale des affaires sociales, il a travaillé à plusieurs reprises sur les questions touchant à l'organisation et au financement des hôpitaux.
Nous vous avons fait parvenir quelques-unes de nos nombreuses questions sur la tarification à l'activité (T2A) telle qu'elle a été mise en oeuvre en France, et sur l'architecture actuelle du financement des hôpitaux. Mais préalablement, nous souhaiterions connaître votre appréciation globale sur ce mode de tarification commun à la plupart des pays occidentaux, avec toutefois de nombreuses variantes dans ses modalités d'application.
Schématiquement, quels sont les points forts et les points faibles de la T2A telle que nous l'avons conçue en France ? Quels bénéfices a-t-elle apportés, quelles difficultés a-t-elle soulevées ?
La T2A ne constitue pas la totalité des ressources des établissements. Son poids est-il optimal ou excessif ?
Enfin, sur quels points l'ensemble du système de financement pourrait-il être amélioré ?
Pierre-Louis Bras, inspecteur général des affaires sociales . - Avec la T2A, chaque établissement est financé en fonction de son activité, alors que les établissements pris globalement sont financés par l'objectif national des dépenses d'assurance maladie (Ondam), enveloppe dont le montant est fixé chaque année par le Parlement. La T2A, combinée à certaines dotations spécifiques comme les missions d'intérêt général et aides à la contractualisation (Migac), les forfaits ou les médicaments de la « liste en sus », n'est donc qu'un moyen pour répartir cette enveloppe entre les établissements.
Il faut également distinguer les tarifs et les coûts. Le tarif n'est pas un coût. La hiérarchie des tarifs a vocation à reproduire l'échelle des coûts selon les pathologies.
Enfin, dans notre mode de financement, les tarifs constituent une variable d'ajustement. L'Ondam se répartit entre les Migac et les dotations spécifiques d'une part, l'enveloppe consacrée aux soins d'autre part. De cette dernière, on déduit les tarifs en s'appuyant sur l'évolution prévisionnelle de l'activité.
Lorsque l'on évoque la contrainte financière qui pèserait sur les établissements, c'est moins la T2A que l'Ondam qui est en cause. La T2A sert à répartir une enveloppe fermée. Avec la dotation globale, les budgets des établissements étaient discutés dans une logique de rapport de force impliquant les élus, les médecins, les directeurs d'hôpitaux et les autorités sanitaires régionales. La T2A y a substitué l'application d'une règle automatique susceptible de garantir une meilleure allocation des ressources.
Ce mode de tarification influe nécessairement sur le comportement des établissements. Ceux-ci sont incités à augmenter leur activité, avec pour premier effet bénéfique une meilleure réponse aux besoins de santé. Avec la dotation globale, certains patients atteints de pathologies lourdes étaient renvoyés ou refusés en fin d'année, faute de crédits. La T2A évite de tels dénis de prise en charge. Elle doit également encourager les établissements à renforcer la qualité des soins en vue d'améliorer leur réputation.
La T2A est-elle inflationniste ? Entraîne-t-elle, de la part des établissements, une induction de la demande et des prises en charge inutiles ? Pour que ce soit le cas, il faudrait que les médecins entrent dans cette logique. Leur déontologie devrait les en dissuader et, à l'hôpital public tout au moins, leur rémunération n'est pas directement fonction de leur activité. Induire la demande parait plus difficile au niveau d'un hôpital qu'en médecine de ville, car les implications pour les patients sont plus lourdes.
L'évolution de l'activité hospitalière au cours de ces dernières années tient pour une bonne part à l'effet codage et à l'augmentation comme au vieillissement de la population. La T2A ne paraît pas avoir joué de rôle particulier. On constate par exemple que les séances de radiothérapie et de chimiothérapie comptent parmi les activités les plus dynamiques. A l'évidence, cela résulte de facteurs étrangers à la T2A.
La T2A pousse également les établissements à réduire les dépenses associées à chaque prise en charge. Cette recherche d'efficience s'effectue-t-elle au détriment de la qualité des soins ? Force est de constater qu'il y a très peu de données à ce sujet. Des études ont été menées aux Etats-Unis. Certaines ont pu mettre en évidence des résultats inquiétants, mais on ne peut pas en transposer les résultats dans notre pays car les situations ne sont pas comparables. Il y a très peu d'éléments sur la situation en Europe et il n'est vraiment pas évident de répondre à cette question.
La faiblesse majeure de notre mode de tarification hospitalière est à mon sens notre incapacité à apprécier, en routine, la qualité des prestations et des prises en charge. Par rapport au Royaume-Uni ou à l'Allemagne, la France accuse un retard significatif dans la production d'indicateurs de qualité. Des efforts ont été engagés avec la procédure de certification des établissements, le recueil d'informations sur les infections nosocomiales et les indicateurs de qualité de la Haute Autorité de santé (plateforme Qualhas). Mais nous sommes loin de la généralisation des indicateurs globaux de résultats sur un grand nombre de prises en charge, tels qu'ils sont publiés en Allemagne, où est également effectué un classement des hôpitaux faisant apparaître les situations anormales. Il n'y a pas en France d'indicateur de mortalité après prise en charge, alors que le Président de la République en avait demandé dès septembre 2008 la généralisation.
Notre système d'évaluation apparaît ainsi déséquilibré car si l'on peut apprécier la performance économique des établissements, grâce à la T2A, on ne peut en revanche suivre la qualité des prises en charge et leur performance clinique.
Jacky Le Menn, rapporteur . - Au cours de nos précédentes auditions, l'opinion des praticiens hospitaliers sur la T2A, exprimée par leurs organisations syndicales, nous a semblé très critique, en décalage d'ailleurs avec l'appréciation plus mesurée des présidents de commissions médicales d'établissements. Avez-vous un sentiment analogue ?
Est-il exagéré, voire provocateur, d'affirmer que la T2A ne trouve son efficience qu'au détriment de la qualité, en provoquant notamment des sorties prématurées ou des réductions excessives de séjours ?
La T2A comporte-t-elle à vos yeux un risque de sélection des patients, les établissements cherchant à écarter ceux qui présentent les pathologies les plus coûteuses ?
Pierre-Louis Bras . - Des missions conduites par l'Igas il ressort que les médecins ont commencé à s'approprier l'outil T2A. Celui-ci est désormais pleinement intégré dans le dialogue établi, au sein de l'établissement, sur l'organisation des services et de l'activité.
La T2A favorise les démarches de spécialisation, les établissements ayant intérêt à recentrer leurs activités sur les domaines pour lesquels ils sont les plus efficients. Ces démarches sont plutôt bénéfiques si elles ne remettent pas en cause le maillage de l'offre de soins.
En revanche, je ne crois pas que la T2A ait réellement conduit les établissements à sélectionner leurs patients. Cela supposerait que les médecins maîtrisent toutes les complexités de la tarification pour évaluer a priori le rapport entre le coût de prise en charge du patient et sa valorisation par la T2A La dernière version de la T2A, la « V11 », prévoit en outre des tarifs différents selon le niveau de gravité. C'est un élément de complexité supplémentaire, mais aussi l'assurance que les coûts inhérents aux malades les plus lourds seront bien pris en compte.
Enfin, je souligne à nouveau le déséquilibre lié au fait que la performance en termes de qualité n'est pas mesurée, contrairement à la performance économique.
La qualité du service rendu au patient est l'un des éléments à prendre en compte. Dans certains pays, elle est mesurée chaque année en routine dans tous les établissements. Les patients répondent à des questionnaires sur des aspects tels que la qualité de l'information ou la prise en charge de la douleur. Les indices de satisfaction sont suivis dans le temps et l'on peut réaliser des comparaisons entre établissements. Ce type de questionnaire doit être mis en place en France en 2013.
D'autres indicateurs sont bien entendu nécessaires pour évaluer la qualité clinique, comme les taux de réadmission ou de mortalité.
Jacky Le Menn, rapporteur . - La T2A fait-elle obstacle à la mise en place des parcours de soins, en incitant les établissements à conserver leurs patients au détriment d'une véritable prise en charge coordonnée ? Est-il envisageable de mettre en place un financement des parcours de soins ?
Pierre-Louis Bras . - La tarification au parcours relève d'une vision futuriste. Elle est expérimentée aux Etats-Unis. Le « bundled payment », ou paiement par épisode de soins, est pratiqué par Medicare ou certains assureurs privés. Il s'agit d'attribuer une rémunération forfaitaire globale pour les différents acteurs intervenant dans la prise en charge d'une pathologie sur une durée donnée. C'est un système complexe qui suppose de parvenir à déterminer un tarif global, ainsi que l'existence préalable d'une autorité en charge de l'organisation du parcours et de la répartition des paiements entre les professionnels. On voit mal sa transposition dans notre système de soins.
Certaines pratiques en vigueur dans des pays étrangers, comme la pénalisation des réadmissions, mériteraient d'être étudiées pour favoriser la qualité.
En ce qui concerne la coordination des soins, on peut constater que la T2A incite plutôt les établissements à orienter leurs patients vers des structures d'aval, en particulier les services de soins de suite. Cela va dans le sens d'une meilleure organisation des soins.
La difficulté est beaucoup plus grande lorsqu'il s'agit de coordonner les prises en charge entre l'hôpital et la médecine de ville. En France, le médecin libéral est isolé. Dans la plupart des pays européens qui ne pratiquent pas le paiement à l'acte - l'Angleterre, l'Espagne, la Suède - les médecins traitants travaillent en équipe avec des infirmières et des assistants. Ces structures sont beaucoup plus à même d'assurer la coordination avec l'hôpital.
Alain Milon, rapporteur . - Je partage votre point de vue selon lequel il ne faut pas imputer à la T2A une contrainte financière qui est liée à l'Ondam. Au cours de nos auditions, la question a été posée de l'équilibre entre la T2A et les autres sources de financement, notamment les Migac. La T2A représente environ 80 % du financement des établissements de santé. Certains intervenants ont suggéré qu'il faudrait en ramener la part à 70 %, en réévaluant parallèlement les Migac qui subissent actuellement des réductions importantes. Qu'en pensez-vous ?
Pierre-Louis Bras . - Je suis assez étonné de ce débat sur la part idéale que devrait occuper la T2A dans le financement des hôpitaux. Pour le moment, les fonds alloués correspondent aux caractéristiques de l'activité des hôpitaux et à la répartition entre dépenses de soins et d'intérêt général. Si cette activité venait à évoluer, c'est-à-dire si l'hôpital soignait moins pour effectuer davantage de missions d'intérêt général, il faudrait que la proportion respective des différents financements change. La question est donc : faut-il donner de nouvelles missions à l'hôpital venant s'ajouter à ses missions traditionnelles de soins et qui seraient financées par le biais des Migac ? Pour le moment, il me semble difficile d'identifier des pans entiers d'activité dont le financement devrait être modifié.
La question du financement de l'enseignement et de la recherche est différente. L'enveloppe a été traditionnellement calibrée de façon historique, sans lien réel avec l'activité des établissements. Aujourd'hui, l'enveloppe consacrée aux dépenses de recherche comporte un socle fixe, fonction principalement des charges de personnel, une part modulable liée aux performances de l'établissement et une part variable destinée au financement de projets et de structures. Cependant, il n'existe aucune garantie quant au fait que ce qui est attribué aux hôpitaux correspond à ce qui est effectivement dépensé. Cela est d'autant plus problématique que la recherche n'est pas une dépense courante mais un investissement. Elle devrait par conséquent être financée en fonction des opportunités qui existent et non de contraintes autres. Certes, le système évolue puisque la DGOS a annoncé que le socle fixe disparaitrait dans les cinq prochaines années. L'Igas était allée plus loin en proposant de financer la recherche quasi-exclusivement par projets, ce qui n'est pour le moment le cas que dans le cadre du projet hospitalier de recherche clinique (PHRC). Cela permettrait d'identifier des projets, de les faire évaluer par des pairs puis de les sélectionner en tenant compte, bien entendu, des contraintes financières globales. Quand des laboratoires effectuent des recherches à l'hôpital public, le financement se fait par projets. Il pourrait en être de même pour la recherche publique. L'Igas proposait également qu'il revienne au Parlement de voter l'enveloppe recherche et que celle-ci soit exonérée des mesures de régulation infra-annuelle.
Les dépenses d'enseignement étant intégrées dans la même enveloppe que celle de la recherche, l'incertitude sur l'utilisation des fonds est identique. Les missions d'enseignement étant très liées aux soins, il est difficile de connaître leur coût exact. Il serait cependant souhaitable de clarifier les choses.
Pour les autres missions d'intérêt général, les dotations historiques ont été calculées sur la base d'une comptabilité analytique relativement frustre au moment de la mise en place de la T2A. Plus tard, lorsque l'Igas a mené ses travaux sur le financement des Migac, la plupart des ARH n'avaient pas fait le point sur l'utilisation et la pertinence des enveloppes. J'ignore comment a évolué la situation depuis mais je sais qu'il est politiquement difficile de remettre en cause des dotations historiques, souvent considérées comme des avantages acquis, et d'effectuer des contrôles approfondis sur l'utilisation des enveloppes.
Je n'ai pas travaillé spécifiquement sur les aides à la contractualisation mais je trouve problématique qu'elles soient aujourd'hui devenues le mode de régulation infra-annuel de l'Ondam alors même qu'elles sont l'instrument du dialogue entre les ARS et les établissements de santé et qu'elles correspondent à des besoins concrets et réels. Il serait à mon sens beaucoup plus pertinent d'opérer la régulation infra-annuelle sur les tarifs, comme cela est déjà le cas en matière de régulation pluriannuelle. On pourrait imaginer qu'en cas de dépassement prévisible de l'Ondam les tarifs soient abaissés, ou plutôt que la mise en réserve de début d'année soit prise en compte dans la détermination des tarifs. Les conséquences seraient réparties sur l'ensemble des établissements, sans pénaliser les opérations contractualisées.
Jacky Le Menn, rapporteur . - La Cour des comptes estimait en 2009 que les effets inflationnistes de la T2A pourraient être évités par la mise en place de tarifs dégressifs à partir d'un certain niveau d'activité. Qu'en pensez-vous ?
Pierre-Louis Bras . - J'évoquais plutôt une régulation globale répartissant sur tous les établissements les efforts nécessaires au respect de l'Ondam. Il me paraît difficile de mettre en place des tarifs dégressifs par établissement. Ce n'est pas parce qu'un établissement se développe qu'il faut le pénaliser a priori. L'évolution démographique du bassin de population, la réputation de l'établissement, justifient que celui-ci accueille de plus en plus de patients. Pour mettre en place des tarifs dégressifs, il faudrait que les ARS soient en mesure de définir une norme d'activité à ne pas dépasser par établissement et par spécialité, ce qui est extrêmement lourd. L'utilisation d'une base historique inciterait quant à elle à l'immobilisme en termes d'activité. Les objectifs quantifiés de l'offre de soins (OQOS) visaient à réguler le niveau d'activité. Ils ont été abandonnés, il me semble avec raison. Il est nécessaire que les ARS soient en mesure d'apprécier la pertinence des actes effectués dans les établissements de santé mais je suis dubitatif sur cette volonté de planifier l'activité de l'ensemble des établissements de France. Pourquoi vouloir prévoir ce qui est imprévisible ? Avec la T2A, l'argent suit le malade. La puissance publique doit simplement veiller à ce que la répartition de l'offre de soins sur le territoire reste la plus équitable possible tout en laissant suffisamment de souplesse aux établissements de santé.
René-Paul Savary . - Je souhaiterais revenir sur la question de la sélection des malades. Certains CHU refusent d'accueillir des malades, notamment pour des opérations cardiaques, lorsqu'ils considèrent que ceux-ci présentent des risques trop importants. Cela leur permet d'afficher de meilleurs résultats dans les classements entre établissements de santé effectués dans les magazines. Cette situation est-elle également liée à des raisons budgétaires et de tarification ? Les dirigeants de centres hospitaliers et les chefs de services ont peut-être parfois un intérêt commun à refuser des malades, non seulement trop lourds à prendre en charge sur le plan financier, mais qui risquent également de nuire à la réputation de l'hôpital en raison de la gravité de leur état.
Pierre-Louis Bras . - La version 11 de la classification des GHS valorise le niveau de gravité des séjours et doit normalement permettre de mieux prendre en compte les malades les plus lourds. Je comprends qu'un chirurgien estime qu'un malade présente trop de risques pour être pris en charge dans son établissement, mais je ne pense pas que ce jugement médical puisse être influencé par des considérations économiques.
Les classements effectués dans les magazines ont quant à eux une portée limitée dès lors que les pouvoirs publics ne sont pas en mesure de construire des indicateurs de qualité et de mortalité ajustés sur le risque. Utiliser des données frustres telles que les indicateurs de mortalité brute n'a que peu de sens. D'autres pays ont développé des indicateurs ajustés sur le risque et la littérature sur ce sujet est abondante. Je rappelle que le Président de la République avait demandé en 2008 à ce que soient mis en place des indicateurs de mortalité ajustés sur le risque. Cela n'a pas encore été fait en France. Pourtant, dans le domaine de la chirurgie cardiaque et thoracique, des méthodes d'ajustement développées et validées au niveau européen sont aujourd'hui utilisées sur la base du volontariat, sans être accessibles au public ni aux autorités publiques. Le travail à fournir pour construire ces indicateurs est encore considérable.
René-Paul Savary . - Concernant le parcours de soins, l'accueil en soins de suite et de réadaptation ne permet pas nécessairement aux patients, notamment ruraux, d'être pris en charge à proximité de leur domicile. Il faudrait améliorer les coopérations entre établissements pour maintenir en milieu rural des équipements indispensables tels que les services de soins de suite et de réadaptation ou de gériatrie. Les praticiens ne me semblent pas suffisamment formés pour prendre en compte ces exigences de proximité. J'ai rencontré hier une patiente qui suit une chimiothérapie et vit en milieu rural, à soixante-dix kilomètres du CHU la prenant en charge : une de ses séances a été annulée en raison de ses résultats sanguins ; si la prise de sang n'avait pas été effectuée le matin même au CHU mais la veille, près de chez elle, la patiente aurait évité un aller-retour fatigant pour elle et coûteux en transports sanitaires. Certes, les choses s'améliorent, mais je n'ai pas le sentiment que les médecins soient suffisamment sensibilisés, à la fois aux exigences de maîtrise des dépenses de sécurité sociale et à celles du parcours de soins et de la collaboration avec les autres acteurs de santé.
J'aurais une autre question concernant le développement de services tels que l'hospitalisation à domicile qui ne correspondent pas forcément aux besoins existants. Le corps médical et paramédical se raréfie dans certaines zones tandis que se développent des services nouveaux qui ne sont pas forcément en accord avec les besoins de la population. Développer l'hospitalisation à domicile est une bonne chose mais cela ne doit pas se faire au détriment d'autres services.
Jacky Le Menn, rapporteur . - Est-il nécessaire de revoir l'échantillon permettant d'établir l'échelle nationale des coûts (ENC) afin d'améliorer sa représentativité ? Quel bilan dressez-vous du processus de convergence tarifaire ?
Pierre-Louis Bras . - L'Inspection générale des finances (IGF) est actuellement en train de travailler sur la construction de l'ENC. L'agence technique de l'information sur l'hospitalisation (Atih) souhaiterait bien entendu disposer d'un échantillon plus vaste, mais elle souligne que cet élargissement aurait un coût. Les établissements volontaires doivent avoir mis au point une bonne comptabilité analytique et l'Atih doit s'assurer de la qualité des données qui lui sont transmises.
Jacky Le Menn, rapporteur . - Les représentants des Hospices civils de Lyon que nous avons rencontrés étaient très sévères sur la qualité de l'ENC.
Pierre-Louis Bras . - L'ENC ne sert pas à fixer le tarif mais simplement à établir une hiérarchie entre les séjours. L'Igas a travaillé sur la correspondance entre la hiérarchie des coûts et celle des tarifs. Les distorsions sont nombreuses. Pour l'hôpital public, elles représentent un milliard d'euros, soit des survalorisations de 7 % et des sous-valorisations de 6 % à 7 %. Dans le secteur privé, les survalorisations sont en moyenne de 12 % et les sous-valorisations de 10 %. Pour justifier ces distorsions, on évoque souvent des objectifs de santé publique sans pour autant que la logique en apparaisse clairement. Il s'agit parfois de maintenir des situations acquises. Par exemple, dans le secteur privé, la cataracte demeure très survalorisée car diminuer les tarifs risquerait de mettre en difficulté certaines cliniques. Cependant, à partir du moment où l'enveloppe est fermée, le fait de laisser subsister des rentes pour certains séjours conduit à des pertes pour d'autres types de séjours. Enfin, les distorsions de tarifs ont parfois un caractère incitatif. Ainsi, les tarifs des césariennes ont été dévalorisés par rapport à ceux de l'accouchement par voie basse. Il y a certainement des césariennes non justifiées et il faut contrôler la pertinence des actes. En revanche, dès lors qu'une césarienne est nécessaire, elle doit être tarifée correctement. De même, la chirurgie ambulatoire bénéficie d'incitations tarifaires, mais l'hospitalisation complète est parfois privilégiée à juste titre. Il serait plus judicieux d'encourager ce type de prise en charge par le biais des aides à la contractualisation. L'outil tarifaire est-il un bon outil d'incitation et de contrôle de la pertinence des actes ? Les actes doivent être payés à leur juste coût et l'Igas recommande plutôt une plus grande neutralité des tarifs par rapport à l'ENC. Celle-ci devrait parallèlement être améliorée, surtout dans le secteur privé où l'échantillon est particulièrement restreint.
Ce dernier point renvoie à la question de la convergence tarifaire qui se fait essentiellement vers des GHS du secteur privé, eux-mêmes calculés sur des bases qui ne sont pas toujours pertinentes. Sur le principe, il est logique de payer de la même manière des prestations homogènes réalisées sous des contraintes homogènes. Si la V11 a permis d'améliorer certaines choses, il reste des questions non réglées, notamment concernant le coût du travail à l'hôpital public, supérieur de 10 %, selon certaines études, à celui du secteur privé. Mais il est difficile d'envisager une diminution des salaires de 10 % à l'hôpital pour réaliser la convergence. La question du traitement du coût du travail dans la convergence n'a pour le moment pas reçu de réponse politique claire.
Jacky Le Menn, rapporteur . - Les établissements ne disposent d'aucune marge sur les grilles de salaire et ne pourraient compenser les écarts de coût du travail que par une baisse de la masse salariale.
Pierre-Louis Bras . - Il est pourtant difficile de penser que parce que les personnels des hôpitaux publics coûtent 10 % plus cher, ils devraient être 10 % moins nombreux. Deux autres sujets ne sont pas encore éclaircis. Le premier est celui de la précarité, qui est souvent avancée par les hôpitaux publics pour expliquer leurs surcoûts. En effet, les personnes isolées ont des durées moyennes de séjour supérieures de 16 % à celles des autres patients. Pour autant, la Mig précarité n'a pas été calculée de façon suffisamment précise pour bien prendre en compte ce facteur. Le second sujet est celui de l'impact des prises en charge non programmées. Les projets d'études se sont succédé sans que l'on soit en mesure d'expliciter le problème et de l'objectiver.
Enfin, la convergence ne peut se faire que si les modes de rémunération sont équivalents dans le public et le privé, c'est-à-dire si, au-delà du calcul des GHS, est traitée la question de la rémunération des médecins et des dépassements d'honoraires. Comment faire converger alors qu'une partie de la rémunération des prestations effectuées à la clinique, à savoir les dépassements d'honoraires des praticiens du secteur 2, échappe à la régulation ?
Jacky Le Menn, rapporteur . - Les coûts liés à la part d'activité non programmée devraient pouvoir être mesurés sur l'ensemble du territoire.
Pierre-Louis Bras . - Tout le monde s'accorde à dire que les opérations non programmables engendrent un surcoût mais les méthodes susceptibles de le mesurer ne font l'objet d'aucun consensus.
Jacky Le Menn, rapporteur . - Le problème est pourtant connu et des solutions ont été trouvées pour des sujets plus complexes.
Alain Milon, rapporteur . - La T2A incite les établissements à devenir plus performants. Or la performance implique des investissements en moyens humains, matériels et immobiliers. Ces investissements pèsent très lourd dans le budget des établissements de santé. Pensez-vous que la T2A doit continuer de financer les investissements immobiliers ou que des solutions alternatives peuvent être trouvées ? La même question se pose aujourd'hui pour les établissements médico-sociaux.
Pierre-Louis Bras . - Le financement des investissements immobiliers des établissements est aujourd'hui mixte, puisqu'il repose d'une part sur l'autofinancement et l'emprunt, l'un et l'autre s'imputant sur les recettes d'exploitation, d'autre part sur des subventions. Cela peut paraître bancal, mais intégrer les investissements dans la T2A oblige les établissements à plus de rigueur dans leurs décisions. Certains établissements ont en effet rencontré des difficultés financières en raison d'investissements surdimensionnés lancés sur la base de prévisions d'activité irréalistes. D'autres subissent des difficultés de même type à la suite d'investissements pourtant pertinents. Il n'y a pas de réponse évidente à la question du financement de l'investissement. Dans un pays comme le Royaume-Uni, l'investissement est financé par le National Health Service, qui est propriétaire des biens immobiliers, et chaque établissement paie un droit d'usage du capital. Cela permet de lisser les à-coups.
René-Paul Savary . - Les établissements ont parfois contracté des emprunts structurés dont certains peuvent être toxiques. Est-ce une situation répandue ?
Pierre-Louis Bras . - Elle existe mais je ne dispose pas de données précises. Il est étonnant que certains établissements aient choisi d'aligner leurs remboursements d'emprunts sur l'évolution de variables aussi totalement déconnectées de leur activité et de leurs ressources que le rapport entre le dollar et le yen. Je ne comprends pas que la régulation dans ce domaine ne soit pas plus stricte et n'empêche pas la spéculation. Rien n'impose la mise en concurrence et les emprunts peuvent être négociés de gré à gré.
René-Paul Savary . - Je suis président d'un conseil général qui a contracté des emprunts structurés et cela nous a pour le moment été bien plus bénéfique que des emprunts à taux fixe de « bon père de famille ». L'essentiel est de diversifier les sources de financement.
Pierre-Louis Bras . - Les emprunts structurés ont été développés à un moment où les banques réalisaient qu'elles ne faisaient plus de marges suffisantes sur les emprunts à taux fixe classiques. Elles ont donc mis au point des produits moins soumis à la concurrence car difficiles à comparer entre eux. Il faut plus de régulation dans ce domaine et empêcher les établissements de prendre des risques inconséquents.
Jacky Le Menn, rapporteur . - Si la Fédération hospitalière de France a pu considérer ces opérations comme un peu aventureuses, celles-ci étaient souvent faites de bonne foi et dans un esprit de bonne gestion. Quel regard portez-vous sur les opérations de partenariat public-privé comme celle de l'hôpital sud-francilien ? Ne reviennent-elles pas très cher ?
Pierre-Louis Bras . - Cela semble en effet être le cas mais je n'ai pas étudié le dossier de façon suffisamment précise pour être en mesure de me prononcer.
Yves Daudigny, président . - Dans les autres pays, les résultats des comparaisons effectuées entre établissements de santé sont-ils, comme en France, publiés dans la presse ? D'autres canaux sont-ils utilisés ?
L'accueil médical ordinaire représente une part importante de l'activité des services d'urgences, ce qui coûte très cher à la sécurité sociale. Comment faire en sorte que les services d'urgences puissent se concentrer sur leur coeur de métier ? La solution réside-t-elle par exemple dans la mise en place de maisons médicales à proximité des hôpitaux ?
Pierre-Louis Bras . - Pour répondre à votre première question, les pays ont adopté des attitudes très différentes. En Allemagne, les indicateurs sont avant tout développés à l'attention des autorités publiques et des équipes elles-mêmes. Il n'y a pas de volonté de les rendre accessibles au public. A l'inverse, l'Angleterre a fait le choix de la transparence pour permettre aux patients de choisir de façon éclairée. Le site internet « NHS Choices » donne accès à une liste d'indicateurs pour chaque hôpital, au classement annuel effectué par la Care quality commission, au taux de satisfaction des patients ainsi qu'à l'appréciation du personnel soignant sur la qualité des soins fournis, deux indicateurs mesurés annuellement dans chaque établissement. Ceci étant, malgré les efforts déployés pour la rendre accessible, l'information n'en est pas nécessairement plus facile à maîtriser et à comprendre, et le patient anglais reste fidèle à ses deux sources d'information traditionnelles : son médecin généraliste et son entourage. Les médecins généralistes peuvent d'ailleurs relayer les informations fournies par le site « NHS-Choice ». De façon plus générale, ces médecins ont leur propre appréciation des établissements de santé et sont à l'origine d'effets de réputation difficiles à mesurer.
Concernant les urgences, la question se pose depuis plusieurs années mais je ne suis pas en mesure d'y apporter une réponse précise.
René-Paul Savary . - Le coût supplémentaire lié au fonctionnement actuel des services d'urgences a-t-il été mesuré ? L'engouement pour les urgences hospitalières s'est développé depuis plusieurs années, même dans les zones où les gardes sont correctement assurées par la médecine de ville. Il s'agit là d'une évolution des mentalités qui conduit des familles entières à ne plus fréquenter que les urgences. Le système de régulation en amont des urgences fonctionne correctement. Ce sont les mentalités qui doivent évoluer.
Pierre-Louis Bras . - Je n'ai pas d'estimation de coût à vous fournir. Les actes effectués aux urgences ne coûtent pas nécessairement plus cher qu'ailleurs. Les coûts fixes restent importants et il est difficile de savoir à partir de quel niveau de fréquentation les urgences doivent redimensionner leurs services et font donc face à des surcoûts injustifiés.
Alain Milon, rapporteur . - Il existe des maisons médicales.
Pierre-Louis Bras . - En effet.
Jacky Le Menn, rapporteur . - Les urgences véritables ne représentent que 2 % à 3 % de l'activité des services d'urgences et leur encombrement s'explique par les failles de l'organisation et de la coordination des soins en de nombreux points du territoire.
Les classements publiés dans la presse ne me semblent pas avoir une influence véritable sur le comportement des patients. Ceux-ci font avant tout confiance à leur médecin référent.
Alain Milon, rapporteur . - Aux Hospices civils de Lyon, la direction nous a expliqué que 40 % des urgences relevaient de la « bobologie » et que la consultation coûtait environ 190 euros contre 23 euros chez un médecin généraliste. La solution n'est-elle pas de mettre en place une maison médicale dans l'enceinte même de l'hôpital ?
Par ailleurs, la T2A doit-elle être étendue à la psychiatrie ?
Pierre-Louis Bras . - Les difficultés rencontrées pour le secteur MCO seraient à mon avis multipliées par dix si l'on tentait d'appliquer la T2A à la psychiatrie. En tout état de cause, le modèle ne peut pas être identique. Les modes de prise en charge en psychiatrie sont tellement divers qu'il est difficile de les standardiser. Cependant, sans aller jusqu'à la T2A, il est certainement possible de parvenir à une meilleure allocation des budgets entre les établissements.
Audition de Jean-Luc HAROUSSEAU, président, Dominique MAIGNE, directeur, et Thomas LE LUDEC, directeur de l'amélioration de la qualité et de la sécurité des soins, de la Haute Autorité de santé (mercredi 11 avril 2012)
Yves Daudigny, président . - J'ai le plaisir d'accueillir le professeur Jean-Luc Harousseau, président, qui est accompagné de Dominique Maigne, directeur, et de Thomas Le Ludec, directeur de l'amélioration de la qualité et de la sécurité des soins, de la Haute Autorité de santé.
Nos travaux sur la tarification à l'activité nous ont amenés à nous interroger sur les relations entre le mode de financement des établissements de santé et le service médical rendu aux patients. Il nous a donc paru essentiel de bénéficier, sur ce point, des éclairages de la Haute Autorité de santé.
La T2A est fréquemment accusée de biaiser les décisions médicales, soit en encourageant des actes qui ne sont pas nécessaires, soit au contraire en réduisant les séjours et en dégradant la qualité des soins, ou encore en sélectionnant les patients et en incitant les établissements à délaisser des pathologies jugées non rentables. Nous souhaiterions savoir si la Haute Autorité a effectué des évaluations à ce sujet et surtout, si elle travaille sur les relations entre le financement des hôpitaux d'une part, la qualité et la pertinence des soins d'autre part.
Aujourd'hui, la tarification répercute de manière assez mécanique les coûts constatés, à l'issue d'un processus complexe. Serait-il possible d'y introduire une dimension qualitative, voire de définir les tarifs par référence aux meilleures pratiques ? Il semblerait que certains pays - les Etats-Unis, le Royaume-Uni - se soient engagés en ce sens. Où en sont les réflexions en France ?
Jean-Luc Harousseau, président de la HAS . - Créée comme la T2A en 2004, la Haute Autorité de santé ne comptait initialement pas, parmi ses compétences, l'évaluation médico-économique des établissements de santé, laquelle s'est ajoutée à nos activités en 2008. Lors de ma prise de fonction en février 2011, certains membres du précédent collège, instance exécutive de la Haute Autorité, opposaient encore que cela ne relevait pas de sa mission, centrée, non pas sur les ressources, mais sur l'état de l'art et les bonnes pratiques. A l'évidence, les difficultés financières des dernières années ont incité à lier l'amélioration de la qualité à une meilleure utilisation des ressources.
Initialement, les recommandations de bonnes pratiques de la HAS n'avaient pas non plus vocation à réguler l'offre de soins : dans la version V2007, la certification des établissements de santé n'aboutissait qu'à un constat et des recommandations, sans risque de non-certification. Les choses ont changé : la certification V2010 peut donner lieu à une non-certification ou à un sursis à certification, ce qui confère à la HAS une fonction de régulation des soins.
Nous accréditons les médecins en fonction de leurs bonnes pratiques, dont l'objectif premier est d'éviter les risques. Mais cette accréditation se limite, pour l'instant, aux anesthésistes et chirurgiens du secteur privé, car elle ouvre droit à une aide financière de l'assurance maladie pour la souscription de leur responsabilité civile professionnelle. Nous réfléchissons actuellement à l'élargissement du mécanisme d'accréditation aux équipes hospitalières.
Autre évolution, les recommandations sur les pratiques cliniques. Pendant des années, elles n'ont pas été suivies d'effet, car les médecins en avaient rarement connaissance. Pour y remédier, la dernière convention que nous avons passée avec les médecins de ville lie le paiement à la performance à l'application des bonnes pratiques cliniques.
Loin d'être sa vocation initiale, la régulation des soins est donc une activité récente de la HAS. Depuis ma prise de fonction et l'arrivée de la nouvelle équipe, notre mission s'est dédoublée : évaluation de l'état de l'art d'une part, promotion de la qualité des soins dans une optique de régulation des dépenses d'autre part.
Il s'agit d'abord de veiller à la pertinence des actes et des séjours : c'est notre objectif prioritaire. A la demande de la direction générale de l'offre de soins (DGOS), nous sommes en train d'évaluer les actes pratiqués dans les établissements publics et privés, dans des domaines où l'on constate de surprenantes variations régionales sur des interventions courantes comme les césariennes programmées, les appendicectomies, les interventions sur le canal carpien. Nos méthodes traditionnelles, héritées de l'Agence nationale d'accréditation et d'évaluation en santé (Anaes), se caractérisaient par une grande rigueur scientifique, mais aussi une certaine lenteur. Nous avons bien compris que la situation financière actuelle imposait une accélération des études, que nous menons désormais en partenariat avec les professionnels, afin de déterminer les conditions optimales de réalisation des gestes. Au total, nous évaluerons une vingtaine d'actes et de séjours hospitaliers dans le programme 2012-2013.
Nous travaillons également avec l'Agence nationale d'appui à la performance (Anap) sur la chirurgie ambulatoire pour redéfinir ensemble les indications et les modalités des actes. Réaliser une évaluation médico-économique contribuera, dans ce domaine aussi, à renforcer la régulation de l'offre de soins.
Autre politique menée actuellement, la définition d'indicateurs associés à la certification. Les indicateurs avaient pour l'essentiel un caractère transversal. Ils relevaient de la DGOS pour les infections nosocomiales, la HAS suivant la qualité des soins et la gestion pratique des dossiers et des hospitalisations. Depuis 2011, nous développons des indicateurs centrés sur les pathologies qui seront utilisés pour la certification, mais qui pourront également servir d'outil si l'on souhaite introduire la qualité des soins parmi les éléments servant de base à la tarification. A ce sujet, la coordination des informations en direction du public se renforce en ce moment. Il faut davantage d'indicateurs de performance clinique, notamment en matière de mortalité. Leur mise en place est difficile, faute de paramètres homogènes de recrutement et de prise en charge des patients, mais elle sera achevée dans les mois à venir.
La HAS n'a donc pas pour mission de tarifer ni de contrôler. Néanmoins, elle joue un rôle préparatoire : elle évalue l'état de l'art, établit des bonnes pratiques et émet des recommandations, permettant aux décideurs de prendre en compte la qualité des soins dans la tarification. La HAS n'avait pas été consultée sur la mise en place de la T2A pour les activités MCO. Elle l'est actuellement sur son extension aux soins de suite et de réadaptation.
Enfin, nous participons à la réflexion sur le paiement à la performance à l'hôpital, mis en place dans d'autres pays. En Grande-Bretagne, l'évaluation de la qualité des soins effectuée par le National institute for health and clinic exercice (Nice) sert de base au National health service (NHS) pour l'établissement de la tarification. Cela dit, nous devons encore attendre les effets de la réforme, toujours en cours. Aux Etats-Unis, Medicare a lié ses financements à la qualité des soins dans les établissements. Les résultats, s'ils ont été appréciables en termes de financement, ne sont pas particulièrement probants en matière de qualité. En effet, une étude récente parue dans le New England journal of medicine a révélé que la mortalité à trente jours n'était pas différente selon que les établissements étaient ou non payés à la performance. Nous sommes donc prêts à contribuer à ce type de démarche. Mais il faut raison garder : le paiement à la performance n'est pas la panacée, tout au moins en termes de résultats cliniques.
Jacky Le Menn, rapporteur . - Une des caractéristiques de la tarification hospitalière en France est qu'elle s'inscrit dans une enveloppe fermée, l'Ondam. Dès lors, la tarification à l'activité ne correspond ni aux coûts constatés, ni même aux coûts de référence définis par les meilleures pratiques. Ce mode de financement interpelle-t-il la HAS dans sa mission de définition de bonnes pratiques ? Avez-vous des propositions pour améliorer le système, par exemple la sortie de certains actes de l'Ondam ?
En outre, est-il possible à la HAS de garantir que la T2A, poussée à la limite de sa logique, ne nuit pas à la qualité des soins, voire à la sécurité des patients, et à une gestion non discriminatoire par les établissements des personnes nécessitant des soins ?
Enfin, que faut-il privilégier dans le paiement à la performance : la performance économique, critiquée par les opposants à la T2A, ou la performance médicale ? Comment trouver un équilibre ?
Jean-Luc Harousseau . - La définition de la performance est plurielle, elle peut être économique ou clinique. Aux Etats-Unis, le paiement à la performance du programme Medicare a été évalué au regard du taux de mortalité à trente jours, mais aucune amélioration médicale n'a été relevée. Au sein de l'HAS, nous avons fait le pari que l'amélioration de la qualité des soins serait génératrice d'économies. Certes, elle peut entraîner des surcoûts liés à l'utilisation de nouvelles technologies médicales. Mais nous pensons qu'elle améliore le pronostic et la sécurité des patients et limite les complications. C'est ainsi qu'un accident vasculaire cérébral (AVC) pris en charge à temps et selon des bonnes pratiques coûtera, à terme, moins cher. Nous oeuvrons pour réconcilier la performance clinique et la performance économique.
Jacky Le Menn . - C'est donc en visant la performance clinique que l'on atteindra la performance économique. Est-ce bien dans ce sens que vous envisagez les choses ?
Jean-Luc Harousseau . - C'est un postulat que la HAS n'a pas pour le moment démontré. C'est pourquoi notre travail, pour les années qui viennent, consistera à encourager, en particulier pour les pathologies chroniques, la mise en place d'un parcours de soins coordonné entre l'hôpital et la médecine de ville, assorti indicateurs de performance à la fois clinique et économique. Nous réfléchissons déjà à la définition de ces parcours pour les trente affections de longue durée (ALD), ce qui conduira inévitablement à s'interroger sur leur financement. Il n'appartient pas à la HAS d'intégrer des critères de performance dans les tarifs. En revanche, à l'instar du Nice pour le NHS en Grande-Bretagne, elle peut conseiller les décideurs, mission qu'elle poursuit déjà en fournissant des indicateurs.
Dominique Maigne, directeur de la HAS . - Les études que nous menons sur la césarienne programmée, les interventions sur le canal carpien et l'appendicectomie démontrent la convergence entre la qualité des soins et la meilleure utilisation des ressources, en particulier du fait du moindre recours à certains actes. Par exemple, grâce au renforcement de l'accompagnement de la patiente, le taux de recours à la césarienne programmée diminue : l'intérêt de la patiente et l'intérêt économique se rejoignent.
Jean-Luc Harousseau . - La HAS n'a pas les moyens de savoir si la T2A influe négativement sur la qualité des soins et nous ne disposons pas d'étude à ce sujet. Nos opérations de certification ne font pas apparaître de conclusion sur ce point. On constate peu de difficultés de certification pour les établissements de soins de suite et de réadaptation, qui ne sont pas soumis à la T2A. En revanche, la certification révèle des situations très disparates entre les établissements hospitaliers en MCO, y compris pour les CHU, alors que tous ces établissements sont également concernés par la T2A. Pour le moment, il est impossible de relier ces différences constatées lors de la certification à un effet de la T2A. Nos travaux sur la pertinence des actes nous fourniront des informations sur d'éventuels effets inflationnistes de la T2A. En revanche, aucun outil ne permet aujourd'hui d'apprécier si la T2A conduit à des réductions injustifiées de séjours ou à une diminution de la qualité de prise en charge.
Thomas Le Ludec, directeur de l'amélioration de la qualité et de la sécurité des soins de la HAS . - Contrairement à la HAS, l'Atih dispose d'outils pour mesurer la segmentation des séjours. Dans notre procédure de certification des établissements, nous évaluons, quant à nous, l'efficience et la pertinence des pratiques professionnelles, plus que la performance économique. Nous incitons les établissements à s'engager dans une démarche d'évaluation de la qualité.
En collaboration avec la DGOS et l'Inserm, nous travaillons sur la prise en compte de la qualité dans le modèle de financement en recherchant un équilibre entre la logique de résultat et la logique d'effort. Aujourd'hui, 18 % des établissements ont obtenu une certification sans réserves, mais il convient aussi de récompenser les efforts de ceux qui, parmi les 82 % restants, tenteront de rejoindre le peloton de tête. Un modèle sera élaboré en 2012 et son expérimentation est prévue en 2013 sur un panel représentatif d'établissements.
Jacky Le Menn . - La T2A peut-elle inciter les établissements à garder les patients plus longtemps, faisant ainsi obstacle à l'organisation d'un parcours de soins ?
Jean-Luc Harousseau . - Le parcours de soins est un grand enjeu de santé publique : 15 % des patients, atteints de pathologies chroniques, représentent 60 % des dépenses de santé. Nous devons réfléchir à optimiser la prise en charge de ces maladies chroniques. Le parcours de soins peut être simple dans le cas d'une pathologie aiguë, comme l'infarctus du myocarde ; il est plus complexe dans le cas d'une maladie chronique, qui implique à la fois les soins de ville, l'hôpital et éventuellement les établissements d'hébergement pour les personnes âgées dépendantes (Ehpad), tous ayant des modes de rémunération différents. Je ne me permettrais pas de dire que la T2A est un obstacle à la mise en place du parcours de soins. La HAS se contente, jusqu'à présent, d'émettre des recommandations sans entrer dans la question du financement. L'article 70 de la loi de financement de la sécurité sociale pour 2012 confie à la HAS l'évaluation des expérimentations visant à optimiser les parcours de soins des personnes âgées en risque de perte d'autonomie, en vue notamment de prévenir leur hospitalisation et de mieux gérer leur sortie d'hôpital. La HAS est consultée sur la conception de ces prototypes, mais la question du financement n'est pas abordée. Il faut bien commencer par définir ces parcours et les mettre en place. Nous sommes prêts à travailler avec tous les acteurs dans cette perspective.
Alain Milon, rapporteur . - J'avoue m'être interrogé sur le bien-fondé de l'audition de la HAS au sujet de la T2A. Mais, vous nous confirmez que vos travaux sur la pertinence des actes permettront de mesurer certains effets inflationnistes éventuels de la T2A. Des études sont-elles en cours sur les opérations de la cataracte et les césariennes programmées ?
En outre, pourquoi un établissement de mon département doit-il fermer, faute de pouvoir recruter un chirurgien, alors même qu'il a été certifié ? Quels sont les critères de certification ?
Jean-Luc Harousseau . - La troisième itération de la certification, dans la version V2010, est en cours. Nous avons évalué la moitié des 2 800 établissements concernés. Cette démarche a favorisé l'amélioration des pratiques et le développement d'une culture de la qualité et de l'autoévaluation. Pour autant, l'évaluation clinique n'en est qu'à ses débuts, en l'absence d'indicateurs de résultats, tels que les indicateurs de morbidité ou de mortalité.
Cette troisième certification est plus aboutie que les précédentes : nous sommes plus sévères et émettons des réserves majeures sur les pratiques prioritaires, à savoir tout ce qui a trait à la sécurité des patients. A terme, en se fondant sur nos conclusions, l'ARS peut décider de la non-certification d'un établissement.
Nous étudions déjà la prochaine itération de la certification en nous fondant sur les enseignements de la version V2010. Elle reposera sur des évaluations plus fréquentes, tournées vers la sécurité du patient et les résultats cliniques. Elle sera également en lien avec l'accréditation des professionnels de santé. Enfin, si la certification peut être utilisée pour la mise en place du paiement à la performance, elle doit également mener à la restructuration des hôpitaux qui ont de mauvaises pratiques.
Thomas Le Ludec . - Nous menons actuellement quatre études sur la pertinence des actes. La première, sur la césarienne programmée, est achevée. La note de cadrage sur l'appendicectomie est en ligne. Celle sur l'amygdalectomie sera publiée cet été. Enfin, des travaux sur l'opération de la cataracte sont programmés, tout comme dans le domaine de la chirurgie orthopédique.
Autre chantier, la mise en place d'une grille d'analyse des soins de suite. A ce sujet, une note sera produite à la rentrée prochaine, puis un guide complet en janvier 2013.
Au total, ce sont environ vingt sujets liés à la pertinence des soins qui sont à l'étude. Nous voulons y associer les professionnels en prise directe avec les malades et la littérature scientifique internationale. La semaine prochaine, un groupe de travail se penchera ainsi sur la thématique de la pertinence des actes, de son appropriation par le personnel médical à la synergie avec les pratiques courantes.
S'agissant de la certification, 18 % des établissements ont été certifiés, 72 % ont fait l'objet de réserves et de 8 % à 9 % ont bénéficié d'un sursis à certifier, parce qu'ils ne présentaient pas les critères nécessaires à l'évaluation au moment de la visite. Un délai de six à dix-huit mois est accordé aux établissements qui doivent se mettre à niveau, afin qu'ils mènent un chantier-qualité. Nous transmettons aux ARS des informations semestrielles relatives à la planification des visites, les décisions de certification et des fiches regroupant l'ensemble des résultats d'inspections et de contrôle. Il revient ensuite aux ARS de se prononcer sur la non-certification des établissements, que ceux-ci connaissent des difficultés momentanées - difficultés de recrutement des hôpitaux psychiatriques par exemple - ou qu'ils ne présentent pas le niveau de compétence requis pour assurer leur offre de soins.
René-Paul Savary . - Il semble que les ARS donnent volontiers une accréditation aux établissements prêts à mutualiser leurs moyens. Existe-t-il une volonté d'opérer des rapprochements entre public et privé pour maintenir une offre de soins dans des bassins démographiques en crise ?
Dominique Maigne . - Les autorisations d'activité délivrées par les ARS s'appuient sur la certification sans y être liées. Evidemment, un sursis à statuer ou une non-certification amène les ARS à se pencher sur le retour à un niveau de qualité suffisant. Ce sont surtout des établissements ayant redéployé leur activité vers le médico-social qui sont concernés, du fait de leur difficulté à faire fonctionner les quelques lits médicaux qui leur restent.
Thomas Le Ludec . - La coopération entre établissements prend la forme d'un groupement de coopération sanitaire (GCS) qui consiste le plus souvent à mutualiser des moyens, par exemple un bloc opératoire. Dans ce cas, la certification s'applique à chaque établissement, mais une seule évaluation est effectuée pour la partie gérée en commun. Dans le cas, très rare, où le GCS donne lieu à la création d'un nouvel établissement, la certification porte sur le nouvel ensemble.
Jacky Le Menn, rapporteur . - Lors des réunions du Comité national d'organisation sanitaire et sociale (Cnoss) dont je suis membre, la volonté de regroupement entre établissements m'a semblé ténue. Y a-t-il beaucoup de GCS-établissements de santé ?
René-Paul Savary . - Quelle est la différence entre un GCS-établissement de santé et un groupement hospitalier ?
Thomas Le Ludec . - La notion juridique diffère de l'appellation. On distingue les GCS-établissements de santé et les GCS de moyens. Les établissements peuvent également coopérer au sein de communautés hospitalières de territoire, parmi lesquelles figurent les groupements hospitaliers.
Jacky Le Menn, rapporteur . - Que pensez-vous de l'extension de la T2A aux soins de suite et de réadaptation et à la psychiatrie ? Comment financer les activités ne relevant pas de la T2A, en particulier les missions d'intérêt général et aide à la contractualisation (Migac) ? Peut-on leur appliquer des critères de qualité ?
Jean-Luc Harousseau . - Notre programme de travail sur la médecine de parcours intègre bien entendu les soins de suite et de réadaptation et la psychiatrie. La HAS a par ailleurs été consultée sur l'extension de la T2A au financement des établissements de soins de suite et de réadaptation.
Dominique Maigne . - Nous ne sommes pas en charge du modèle de financement, mais je peux simplement préciser que dans le cadre des travaux sur le financement intégrant la qualité, les établissements qui participeront à l'expérimentation bénéficieront de dotations empruntant le canal des Migac. Par ailleurs, dans les actuels compartiments des Migac, aucun n'intègre la dimension qualité. C'est l'ambition du chantier en cours que de modifier cette situation.
Jacky Le Menn, rapporteur . - Quel regard portez-vous sur la prise en compte de la qualité dans le financement de la recherche au sein des missions d'enseignement, de recherche, de référence et d'innovation (Merri) ? Comment éviter le saupoudrage des crédits qui réduisent les chances d'aboutir à des recherches pertinentes ?
Dominique Maigne . - Le programme de recherche en qualité hospitalière (Preqhos) ne représente qu'une petite ligne budgétaire. Nous sommes associés à son pilotage.
Jean-Luc Harousseau . - En tant qu'ancien chercheur, j'aimerais que la recherche prenne plus de place dans les missions de la HAS. La qualité passe aussi par l'égal accès aux technologies et thérapeutiques innovantes. Cela relève pleinement de notre action sur l'évaluation des actes, des médicaments et des technologies. Nous devons être particulièrement réactifs pour mettre à la disposition de tous les résultats des dernières recherches. En autorisant un programme de recherche assorti d'une évaluation, la HAS a permis la mise en place d'un nouveau mode de pose de valves cardiaques, par voie percutanée, avec un bénéfice clinique et économique incontestable.
Audition de Philippe LEDUC, directeur du think tank « Economie et santé » (mercredi 11 avril 2012)
Yves Daudigny, président . - Nous accueillons le docteur Philippe Leduc, directeur du think tank « Economie et santé » qui regroupe des médecins, des directeurs d'établissement, des hauts fonctionnaires et des experts du système de santé.
La Mecss travaille depuis deux mois sur le financement des établissements de santé. Si la T2A suscite des critiques, notamment en ce qu'elle a introduit une dimension comptable et financière dans la réalisation des actes de soins, aucun de nos interlocuteurs ne l'a jusqu'à présent remise en question dans son principe et le fait d'établir un lien entre activité et ressources des établissements n'est pas contesté. Comment les acteurs réunis au sein de votre organisme réagissent-ils à la mise en place de ce mode de tarification ? Quelles sont ses incidences sur l'organisation et le fonctionnement des services ainsi que sur la prise en charge des patients ? Quelles propositions pourraient être formulées pour limiter les imperfections de ce mode de financement ?
Philippe Leduc, directeur du think tank « Economie et santé » . - Je suis à la fois médecin et journaliste. J'ai dirigé un groupe de presse professionnelle avant de prendre la tête du think tank « Economie et santé ». Celui-ci est né, il y a un an, dans le prolongement des différents forums liés aux thèmes de l'économie et de la santé créés par les Echos Conférences après la mise en place du plan Juppé, en 1995. Il rassemble notamment les fédérations hospitalières, des responsables de la Cnam, de la HAS, de la conférence des présidents de CME de CHU, un représentant de l'OCDE et d'autres experts du système de santé. Nous avons récemment publié un rapport abordant cinquante thématiques différentes et la T2A est au coeur des travaux qui ont été menés au cours des dernières années.
Nous nous sommes en particulier attachés à l'étude des mutations stratégiques auxquelles fait face l'hôpital et avons le sentiment que la T2A est aujourd'hui l'arbre qui cache la forêt.
Personne ne la remet en cause dans son principe car la T2A est un gage de transparence et d'équité. Cependant, le système présente de nombreux effets pervers : le codage prend beaucoup de temps aux médecins ; une logique d'optimisation du codage se met en place qui conduit en partie à réorienter l'activité vers les actes les plus rentables. Plus grave, le caractère inflationniste de la T2A pose la question de la pertinence des actes. Lors de son audition par votre mission, Annie Podeur a clairement expliqué que le modèle T2A « tend à développer l'activité au-delà du médicalement nécessaire sur un territoire donné ». Différents actes sont concernés, en particulier l'endoscopie, l'angioplastie ou l'appendicectomie. La HAS a pour mission de produire des référentiels permettant d'apprécier la pertinence des actes. Si ces référentiels ne sont pas appliqués, ce sont les ARS qui devront effectuer des contrôles. Le manque de transparence dans la fixation des tarifs constitue une autre difficulté qui empêche les directeurs d'établissement d'avoir une vision stratégique de long terme sur l'évolution de leurs ressources.
Au-delà des effets pervers qui lui sont propres, la T2A s'est inscrite dans un contexte de restructuration des hôpitaux et de réduction des déficits qui n'a sans doute pas facilité son acceptation par les médecins. La forte augmentation des Migac depuis 2005 ne contribue pas non plus à la visibilité du système.
De façon générale, il convient d'anticiper les mutations de l'hôpital, ce qui ne passera pas nécessairement par la T2A. Aujourd'hui, les questions essentielles sont celles de la gestion des maladies chroniques, de l'organisation des soins en amont et en aval de l'hôpital, de l'hospitalisation en ambulatoire ou de la concentration des plateaux techniques. Il est surtout urgent d'effectuer des travaux sur la pertinence des soins et sur les actes inutiles.
Pour finir sur une note positive, j'évoquerai le témoignage que nous avait apporté Serge Morel, directeur du groupe hospitalier Necker, qui dégage aujourd'hui un excédent. Son discours était convaincant. La T2A ne suffit pas à orienter les décisions que doit prendre un responsable d'établissement hospitalier. Celui-ci doit se concerter avec l'équipe médicale pour mieux connaître les besoins de son territoire et développer les activités en conséquence. Avant de parler de la T2A, il faut se pencher sur les missions de l'hôpital et sur la façon dont celles-ci peuvent s'adapter aux besoins de la population. C'est sans doute en voyant les choses sous cet angle que l'on peut parvenir à une meilleure organisation des soins ainsi qu'à une maîtrise renforcée des coûts.
Jacky Le Menn, rapporteur . - La T2A a-t-elle des effets inflationnistes et conduit-elle, à terme, à la recherche de la rentabilité au détriment de la qualité des soins ?
Philippe Leduc . - En tant qu'observateur, j'estime en effet que le risque inflationniste est réel. Annie Podeur n'a pas dit autre chose lors de son audition : l'augmentation de certaines interventions n'est pas nécessairement liée à des besoins de soins effectifs. Le risque inflationniste est donc réel mais l'éthique des médecins joue également.
Jacky Le Menn, rapporteur . - La Cour des comptes souligne les effets pervers liés aux évolutions différenciées des composantes de la T2A. En particulier, le tarif journalier de prestations (TJP) serait devenu une variable d'ajustement face à des recettes tarifaires peu dynamiques. Le TJP, au même titre que les aides à la contractualisation, constitue pourtant une entorse au principe de la T2A.
Philippe Leduc . - On voit bien cependant que, pour le moment, les différents types de financement doivent être mêlés.
Jacky Le Menn, rapporteur . - La T2A a-t-elle rempli son objectif de dynamisation de la gestion des établissements de santé en les conduisant à optimiser leur activité tout en assurant une maîtrise accrue des dépenses ?
Philippe Leduc . - La T2A a permis de renforcer le dialogue entre gestionnaires et médecins sur l'activité et elle a favorisé une prise de conscience sur la nécessité d'optimiser l'organisation des soins.
Jacky Le Menn, rapporteur . - N'est-il pas artificiel d'avoir cette enveloppe fermée qu'est l'Ondam et de chercher en son sein, par le biais de la T2A, les moyens d'une allocation efficace, et ce d'autant plus que le système est perturbé par le maintien de dotations forfaitaires ? Ne serait-il pas souhaitable de sortir les Migac de l'Ondam pour éventuellement prévoir un financement différent ?
Philippe Leduc . - L'Ondam est voté par le Parlement et ce sont donc les arbitrages de celui-ci vis-à-vis d'autres dépenses qui déterminent son montant. Il faut réfléchir à plusieurs niveaux : non seulement les dépenses doivent être optimisées mais l'hôpital doit être réformé dans son ensemble.
Jacky Le Menn, rapporteur . - Cette réflexion sur la gestion de l'hôpital a été entamée avec la loi HPST.
Philippe Leduc . - Les acteurs du système hospitalier semblent fatigués des réformes. Il ne sert à rien de tout casser pour tout reconstruire. Il convient davantage de donner un cap, motiver les acteurs et parvenir à gérer le changement. Il est nécessaire de remobiliser les personnels en s'interrogeant sur les causes de l'absentéisme fort qui frappe les hôpitaux.
Jacky Le Menn, rapporteur . - Que pensez-vous de la mise en place d'un financement qui reposerait, non plus sur le séjour, mais sur le parcours de soins ?
Philippe Leduc . - Le parcours de soins est une notion très intéressante. Le Haut Conseil pour l'avenir de l'assurance maladie (HCAAM) en a d'ailleurs fait l'un des points forts de son dernier rapport. Selon le Haut Conseil, les efforts d'organisation du parcours de soins doivent être concentrés au niveau du médecin généraliste. Une étude publiée dans la « Revue du praticien de médecine générale » a montré que le patient attend que son médecin généraliste l'oriente dans le système de soins alors que le médecin pense avant tout devoir répondre à un problème médical aigu. Ceci étant, mettre en place une tarification au parcours de soins me semble d'une grande complexité. Mieux vaut améliorer l'existant plutôt que développer de nouveaux concepts.
Jacky Le Menn, rapporteur . - Une réflexion est en cours sur le paiement à la performance des hôpitaux et sur la définition même de cette notion de performance. Quelle est votre opinion sur ce point ?
Philippe Leduc . - L'introduction du paiement à la performance pour les médecins libéraux constitue une avancée positive car ceux-ci tendent à travailler de façon atomisée. Cependant, je conçois qu'il semble conceptuellement choquant d'introduire une dimension d'intéressement dans la rémunération des praticiens : l'objectif premier du médecin est de bien soigner, quelle que soit sa rémunération. Les mécanismes de paiement à la performance permettent cependant d'insister sur certaines tâches qui, telles la gestion du dossier du patient, doivent être effectuées le mieux possible. Les médecins ont trop tendance à chasser les considérations économiques et administratives.
Jacky Le Menn, rapporteur . - Quel diagnostic faites-vous de l'impact de la T2A sur la décision médicale, notamment sur l'augmentation des actes non nécessaires, sur la réduction de la qualité de la prise en charge et sur un éventuel séquençage ou raccourcissement des séjours ?
Philippe Leduc . - Le risque est réel et il a été souligné par Annie Podeur lors de son audition. Il faut donc parvenir à le conjurer en engageant un débat approfondi sur la pertinence des actes. Un million de radios du crâne sont réalisées chaque année après un traumatisme alors même qu'elles ne sont pas nécessaires.
Jacky Le Menn, rapporteur . - La logique de l'état prévisionnel des recettes et des dépenses (EPRD) conduit à vouloir augmenter les recettes au maximum pour être en mesure de couvrir les dépenses. Celles-ci sont en effet difficiles à maîtriser à partir du moment où elles sont composées à 70 % de charges de personnel.
Philippe Leduc . - C'est une difficulté en effet. Le risque inflationniste découle de l'essence même du système.
Jacky Le Menn, rapporteur . - Quel est votre sentiment sur le processus de convergence ? N'a-t-il pas atteint ses limites ?
Philippe Leduc . - Il est normal d'assurer la transparence des coûts mais la convergence ne peut être mise en oeuvre de façon dogmatique et à marche forcée. Ce problème a aujourd'hui pris une tournure politique qui masque les vraies difficultés rencontrées par les hôpitaux.
Jacky Le Menn, rapporteur . - Vous semble-t-il que les investissements immobiliers des établissements de santé devraient être financés autrement que par la T2A ? Jusqu'à présent, l'effort porte sur l'assurance maladie et les financements autres, notamment de l'Etat, demeurent relativement marginaux. Pourrait-on envisager de retirer les investissements de l'enveloppe Ondam pour les faire supporter par l'Etat et par les régions ?
Philippe Leduc . - Il est en effet surprenant que les dépenses d'investissements soient financées par la T2A. Dans tous les cas, les moyens affectés aux investissements résultent des arbitrages effectués entre différents types de dépenses. Une enveloppe est affectée à la santé qui ne l'est pas, par exemple à l'éducation.
Jacky Le Menn, rapporteur . - Les choses sont différentes. En matière d'éducation, les investissements immobiliers sont portés par l'Etat, les régions ou les départements. Pour la santé, c'est l'assurance maladie qui doit assurer en très grande partie les investissements par le biais de la T2A ou des Migac.
Philippe Leduc . - Il n'est pas normal que les investissements immobiliers soient financés par la T2A. Mais il existe une enveloppe globale affectée à la santé, votée par la représentation nationale, dont il faut se contenter.
Jacky Le Menn, rapporteur . - La logique d'utilisation des fonds n'est pas la même pour des dépenses acceptées par le contribuable local ou national et pour celles que finance le système assurantiel.
Philippe Leduc . - Il faudrait a minima garantir davantage de transparence.
Dominique Watrin . - A partir du moment où l'économique tend à prendre le pas sur le médical, j'aimerais connaître la position des économistes sur une question précise. Dans les établissements d'hébergement pour personnes âgées dépendantes (Ehpad), la norme est d'environ six encadrants pour dix résidents. A l'hôpital, faut-il fixer une norme d'infirmières par malade ?
Philippe Leduc . - Il faut avant tout agir en fonction des besoins de chaque service. Les économistes aiment mettre au point des systèmes de financement qui incitent à l'activité. Dans le domaine de la santé, un tel raisonnement est plus difficile à mettre en oeuvre.
René Teulade . - En effet, l'idéal pour un établissement de santé serait qu'il n'ait pas d'activité.
Yves Daudigny, président . - Le CHU de Reims connaît des difficultés financières importantes qui ont conduit à l'abandon d'un grand projet d'investissement visant à construire un hôpital neuf, mais aussi à des réductions du nombre de lits et des effectifs, y compris dans des blocs opératoires. Il semble en effet que ceux-ci ne soient pas tenus de respecter des normes minimales de personnels comme cela est le cas pour les services de réanimation. La T2A n'est pas directement responsable de cette situation mais elle peut avoir des conséquences sur une moindre sécurité dans la prise en charge des patients.
Philippe Leduc . - C'est justement ce qu'il faut éviter.
Yves Daudigny, président . - Concernant les dépenses d'investissement, un autre mode de financement ne me semble envisageable qu'à la condition de faire porter entièrement par l'Etat la politique de santé, ce qui est en contradiction avec la tradition française. Ou peut-être avons nous atteint les limites de notre système assurantiel ?
Philippe Leduc . - L'Etat est aujourd'hui de plus en plus présent, notamment par le biais des ARS.
Yves Daudigny, président . - Mais ira-t-on un jour au bout de cette logique ou conservera-t-on un dispositif hybride ?
René Teulade . - Le problème fondamental est que nous n'avons jamais réussi à trouver un équilibre entre deux démarches économiquement incompatibles : des prescriptions libérales et des prestations socialisées. Il faudrait responsabiliser les acteurs et parvenir à un équilibre.
Philippe Leduc . - Le système est aujourd'hui de moins en moins libéral pour les médecins, ce qui me semble plutôt justifié. En revanche, la liberté de choix des patients me paraît une bonne chose.
Jacky Le Menn, rapporteur . - Par rapport aux autres pays occidentaux, quelles sont à votre avis les forces et les faiblesses du mode de financement des établissements de santé adopté par la France ? Faudrait-il se rapprocher de certaines pratiques développées à l'étranger ?
Philippe Leduc . - Je ne connais pas assez bien les systèmes étrangers pour vous répondre exactement. Tous les modèles ont leurs forces et leurs faiblesses. En outre, les comparaisons entre systèmes de tarification sont rendues d'autant plus difficiles qu'elles sont indissociables d'une prise en compte préalable de l'ensemble des spécificités de l'organisation des soins dans les pays étudiés.
René Teulade . - Le financement pose problème en ce qu'il remet en cause les principes mêmes de la solidarité. Aujourd'hui, certaines assurances complémentaires mettent en place des systèmes de bonus/malus. Qui dit que cela ne s'appliquera pas demain au régime général ?
Philippe Leduc . - En agissant de la sorte, les complémentaires se tirent une balle dans le pied.
Yves Daudigny, président . - J'en reviens aux mutations stratégiques des hôpitaux. Avons-nous aujourd'hui trop d'établissements de santé ?
Philippe Leduc . - Nous avons sans doute trop de très gros établissements. Peut-être faudrait-il avoir moins d'hôpitaux très sophistiqués et davantage d'établissements de premier recours.
Yves Daudigny, président . - Aujourd'hui, un hôpital dispose nécessairement d'un service d'urgences, d'une maternité et doit assurer la permanence des soins. Tous les établissements qui existent actuellement sont-ils en mesure de les conserver à l'avenir tout en assurant la sécurité des patients et une utilisation efficiente des ressources ?
Philippe Leduc . - La question est fondamentale. De combien d'hôpitaux avons-nous besoin ? De quel type ? Pour quelle population ?
Jacky Le Menn, rapporteur . - Une proposition qui nous a été faite consiste à substituer au financement intégral à la T2A une dotation construite sur des données démographiques, épidémiologiques, complétée par une part de T2A puis par des dotations liées au respect d'indicateurs de qualité. Qu'en pensez-vous ?
Philippe Leduc . - Cette question rejoint celle du paiement à la performance. Les mesures mises en oeuvre pour assurer la qualité des soins peuvent en effet se traduire dans le mode de rémunération des établissements.
Audition de François ZANASKA, président de la Conférence nationale des présidents de commissions médicales d'établissement (CME) des établissements privés à but non lucratif (mercredi 11 avril 2012)
Yves Daudigny, président . - Nous poursuivons nos auditions avec le docteur François Zanaska, président de la Conférence des présidents de commissions médicales d'établissement des établissements privés à but non lucratif.
Nous avons reçu il y a quelques semaines vos homologues des établissements publics. Il nous paraissait également nécessaire d'avoir le point de vue d'un représentant du corps médical des établissements privés à but non lucratif.
Nous souhaiterions connaître votre appréciation générale sur la mise en place de la tarification à l'activité (T2A), ses incidences sur le fonctionnement et l'activité des services de soins. La T2A induit de nouvelles exigences pour les services en matière de codage des actes. Quelle évaluation peut-on en faire ? Que pensez-vous des modalités actuelles de contrôle par l'assurance maladie ? Nous nous demandons également dans quelle mesure la T2A permet de prendre en compte les exigences de prise en charge des patients ? Pensez-vous souhaitable et possible d'introduire des indicateurs de qualité dans la détermination des tarifs ? En résumé, quels sont, à vos yeux, les avantages et les limites de ce mode de tarification, notamment du point de vue de la prise en charge des patients ? Quels correctifs faudrait-il le cas échéant y apporter ?
Nous souhaiterions également vous entendre sur les ressources qui ne relèvent pas de la T2A, notamment les dotations relevant des missions d'intérêt général. Les établissements que vous représentez sont-ils dans une position particulière à cet égard ? Le montant de ces dotations est-il déterminé selon vous de manière satisfaisante ? Pensez-vous qu'il faudrait augmenter, ou réduire, la part de ces dotations dans les ressources de ces établissements, par rapport à celles qui relèvent de la T2A ?
François Zanaska, président de la Conférence nationale des présidents de CME des établissements privés à but non lucratif . - Les établissements de santé privés d'intérêt collectif (Espic), nouvelle appellation des établissements privés à but non lucratif participant au service public hospitalier, représentent environ 10 % de l'hospitalisation. C'est donc un secteur important, quoique moins développé que dans d'autres pays, comme l'Allemagne, les Pays-Bas ou les Etats-Unis. Notre secteur a été cité en exemple pour ses potentialités de gestion rigoureuse. Nous avons coutume de nous qualifier d'« hôpital invisible », vertueux mais pas assez considéré. Dans le cadre de la T2A, notre échelle tarifaire est identique à celle des hôpitaux publics.
J'exerce en cardiologie et j'ai pu constater comment la T2A a modifié le fonctionnement de l'hôpital, avec certains effets pervers qu'il faut souligner. La T2A ne doit pas être considérée sous le seul angle financier.
La T2A provoque tout d'abord une discordance stratégique entre le comportement des établissements, incités à accroître leurs recettes et entraînés dans une logique concurrentielle, et les orientations assignées aux agences régionales de santé (ARS), censées promouvoir au niveau territorial la coopération entre les différentes composantes de l'offre de soins. Le lien mécanique entre l'activité et les ressources des établissements a certes permis une moralisation du financement, mais il a également suscité une course à l'activité.
La T2A permet aux établissements, sur un mode déclaratif qui n'est contrôlé qu'a posteriori, de déterminer la lourdeur d'un séjour, en fonction de la pathologie principale pour laquelle la personne a été hospitalisée ainsi que des pathologies associées. C'est un mode de tarification beaucoup plus adapté aux actes chirurgicaux qu'aux activités de médecine.
La T2A - c'est l'une de ses vertus - doit permettre de valoriser l'activité des hôpitaux sur des bases les plus objectives possibles. Il nous a cependant fallu des années pour devenir des codeurs honorables. Cela a été fait sans véritable formation ni soutien des praticiens. Le temps assigné au codage, pris sur le temps médical, est incontestablement un effet négatif de la mise en place de la T2A.
Quels correctifs devrait-on apporter ? Le retour à la dotation globale n'est pas souhaitable. Ce système n'obéissait à aucune logique. Toutefois, la classification qui nous est appliquée ne recouvre pas les frais réels. Or nous disposons, dans les établissements, des systèmes informatiques qui permettent de les établir précisément, en décomposant les coûts hôteliers, le coût des soins infirmiers et para-infirmiers, le coût du temps chirurgical, post-chirurgical ou médical, le coût des traitements.
Nos directeurs d'établissements, nos responsables de l'information médicale et les ARS elles-mêmes nous incitent à mieux coder nos prestations. Si nous le faisons mal, les recettes s'en ressentent. Si nous le faisons trop bien, les tarifs baissent, puisque la tarification s'inscrit en tout état de cause dans une enveloppe fermée. La T2A aboutit à fausser la réflexion des soignants, en les focalisant sur la dimension financière de leur activité.
Il faut aussi mentionner l'effet des bornes basses et des bornes hautes qui ont été définies pour réduire ou augmenter la valorisation des séjours dont la durée s'écarte de limites prédéfinies et considérées comme habituelles. Par exemple, pour un patient atteint d'une infection broncho-pulmonaire, l'établissement recevra 1 000 euros supplémentaires si le patient sort le huitième jour au lieu du septième. Cela n'a rien de logique.
Quant au mode de détermination des tarifs, certains actes chirurgicaux sont sous valorisés, ce qui a d'ailleurs encouragé les dépassements d'honoraires dans les établissements privés lucratifs. On peut remarquer que la convergence est systématiquement réalisée vers le bas.
La T2A était sans doute une étape nécessaire pour mieux analyser l'activité des hôpitaux. Mais le système ne peut être pérennisé tel quel, car il fausse l'état d'esprit de nombreux médecins et gestionnaires, avec un risque de dégradation de la qualité humaine des soins. Il faudrait aller vers un mode de financement prenant beaucoup plus en compte le coût réel des pathologies.
S'agissant du codage, il faudrait renforcer les services d'information médicale, avec un plus grand nombre de techniciens d'information médicale mieux formés et agissant sous le contrôle des médecins responsables des départements d'information médicale (DIM). Il serait nécessaire de pouvoir envoyer ces techniciens dans les différents services, afin d'y superviser les opérations de codage. Les médecins DIM devraient quant à eux se sentir investis d'une mission de formation et de contrôle centrée sur la nécessité médicale, et non exclusivement inspirée par les préoccupations des gestionnaires.
Comment qualifier les contrôles de l'assurance maladie ? Comme vous le savez, ils portent sur des échantillons à partir desquels sont extrapolés les redressements infligés aux établissements. Il est normal que le payeur contrôle, mais les modalités actuelles n'ont aucune légitimité.
On ne peut pas dire que la T2A ait engendré des pratiques de sélection des patients, surtout dans les secteurs public et privé à but non lucratif. Mais les médecins savent que les gestionnaires et les Dim sont par exemple attentifs aux durées de séjour qui excèdent la norme. C'est parfois à se demander s'il n'est pas plus profitable à l'établissement, d'un strict point de vue financier, de voir un patient grabataire décéder au cours du séjour plutôt que de le soigner ! Moins que la sélection, je retiendrai plutôt l'incitation à s'orienter vers des activités plus intéressantes, du fait du mode de tarification.
En ce qui concerne les missions d'intérêt général et aide à la contractualisation (Migac), je donnerai deux exemples d'insuffisances tirés de mon expérience personnelle, en Picardie, région souffrant d'une démographie médicale très défavorable. Les Migac doivent normalement permettre de financer la permanence des soins. Or la réglementation distingue aujourd'hui la permanence des soins proprement dite, qui suppose de pouvoir traiter un patient admis à l'hôpital pour un problème urgent, et la continuité des soins, qui doit être quant à elle garantie pour les patients déjà hospitalisés. Seule la première est aujourd'hui prise en compte pas les Migac et les ARS ne se préoccupent pas des gardes et astreintes nécessitées par la continuité des soins.
Il me semble également que les urgences sont très insuffisamment financées. Dans ce domaine, une coopération entre établissements est souhaitable, mais les dotations sont attribuées sur la base de critères non pertinents comme le taux de patients hospitalisés après passage aux urgences. Certains établissements disposent de services d'urgence sans nécessairement pouvoir assurer tous types d'hospitalisations ultérieures.
Jacky Le Menn, rapporteur . - Je vous remercie de cet exposé décapant. Considérez-vous que la T2A a conduit les établissements privés à but non lucratif à se réformer en profondeur en matière d'organisation médicale et administrative, et à améliorer les modes de prise en charge pour en renforcer la qualité ?
François Zanaska . - La T2A n'a certainement pas amélioré la qualité des prises en charge. Elle a imposé une analyse plus rigoureuse de l'activité, un travail plus attentif des DIM, une meilleure organisation des blocs opératoires. Mais tout ceci répondait à la contrainte financière, et non à la recherche d'une meilleure qualité des soins.
Jacky Le Menn, rapporteur . - Comment les médecins font-ils face aux exigences lourdes liées au codage des actes ? A-t-on évalué le temps médical qui y est consacré ?
François Zanaska . - Il faut impérativement veiller au temps que le médecin consacre au patient. Dans mon service de cardiologie, j'avais calculé qu'au cours de la matinée, consacrée aux visites, je ne pouvais matériellement pas accorder plus de dix minutes à chaque patient. Et ces dix minutes sont constamment rabotées par le temps que demandent le codage et les tâches administratives. Certes, nous pouvons compter sur l'informatique et l'expérience. Désormais, je consacre environ deux minutes au codage pour un cas ne présentant pas de difficultés particulières. C'est beaucoup moins que lors des débuts de la T2A. Mais l'on pourrait beaucoup mieux préserver le temps médical et s'appuyant sur les médecins DIM et les techniciens d'information médicale, auxquels certaines tâches pourraient être déléguées.
Jacky Le Menn, rapporteur . - Pensez-vous souhaitable et possible d'introduire des indicateurs de qualité dans la tarification ?
François Zanaska . - Oui, il faudrait davantage d'analyse statistique sur la performance des soins et des actes chirurgicaux. Des éléments importants comme la surface dédiée au patient ou la possibilité de séjourner en chambre individuelle devraient aussi être pris en compte.
Jacky Le Menn, rapporteur . - Pourrait-on aller vers un paiement à la performance à l'hôpital, à condition de s'accorder sur la notion de performance ?
François Zanaska . - Qu'est-ce que la performance ? On parle plus souvent d'efficience ou de pertinence. Cela recouvre des aspects médicaux et philosophiques. En Suède ou en Angleterre, il y a débat sur l'opportunité de délivrer certains types de soins aux patients très âgés. Il ne faut pas que la recherche de la performance aboutisse à la sélection des patients ou à des décisions de non-soin. Attention à ne pas glisser vers des choix discutables. Je ne sais pas si la santé doit être performante. Elle doit en revanche répondre à une éthique.
Jacky Le Menn, rapporteur . - L'amélioration du parcours de soin est un objectif unanimement soutenu. Est-il utopique d'envisager un financement adapté au parcours ?
François Zanaska . - Je constate que dans les faits, la vision idéale du parcours de soins est bien souvent battue en brèche. On relève par exemple que nombre de patients placés depuis des années sous antidépresseurs n'ont jamais consulté de psychiatre de leur vie ! Combien de diabétiques n'ont jamais été examinés par un diabétologue ou n'ont bénéficié d'aucun dépistage précoce de pathologies cardiologiques ? De même, il serait bien plus utile de veiller aux prescriptions superflues, qui entraînent un gaspillage considérable, que d'exiger le recours à un générique, alors que dans certains cas le médicament princeps est mieux toléré par le patient.
Jacky Le Menn, rapporteur . - Que pensez-vous d'une refonte du financement des établissements qui consisterait à mettre en place, aux côtés de la T2A telle qu'elle fonctionne actuellement, des ressources liées à des indicateurs de qualité et des dotations fondées, pour un territoire de santé donné, sur des facteurs épidémiologiques et démographiques ?
François Zanaska . - Je n'ai pas d'objection de principe à une telle formule. La T2A a incontestablement constitué un progrès en termes de connaissance et d'analyse de l'activité hospitalière, mais pas en termes d'éthique. Il faut donc faire évoluer ce mode de financement et ne pas rester figés.
Yves Daudigny, président . - Parmi nos interlocuteurs, vous êtes l'un de ceux qui a le plus vivement critiqué la T2A. La remettez-vous fondamentalement en cause ? Souhaitez-vous le retour à la dotation globale ou aux prix de journée ? Préconisez-vous d'autres modalités ?
François Zanaska . - Je conteste la pratique actuelle qui impose de classer obligatoirement le patient dans une case. Il y a d'autres moyens d'évaluer le coût des prises en charge, car les différents facteurs qui interviennent sont parfaitement connus, que ce soient les charges salariales, les molécules onéreuses, les dispositifs médicaux... Dès lors que les effectifs de l'établissement sont en adéquation avec le nombre de patients traités, il est possible de la rémunérer en fonction du coût réel de la prise en charge. Ce sont les effets pervers de la T2A qu'il faut corriger.
Jacky Le Menn, rapporteur . - La convergence tarifaire accentue-t-elle, selon vous, la recherche de la productivité à tout prix ?
François Zanaska . - La convergence tarifaire ne tient pas compte de la situation très différente des établissements en termes de gamme d'activité. Les établissements qui se sont spécialisés sur certaines activités et qui pratiquent essentiellement la chirurgie programmée n'ont pas du tout les mêmes charges que ceux qui admettent tous les patients, y compris en urgence. La convergence orientée vers le bas viendra inévitablement en contradiction avec l'éthique propre aux secteurs public et privé non lucratif, en accentuant les incitations à sélectionner des patients jugés « rentables ».
Jacky Le Menn, rapporteur . - Peut-on mesurer la contrainte liée à la part des activités non programmées pour un établissement ?
François Zanaska . - Il faut distinguer sur ce plan la chirurgie et la médecine. En médecine, mis à part les chimiothérapies ou radiothérapies, il n'y a pratiquement pas d'activités programmées. En chirurgie, les établissements privés privilégient l'activité programmée. Il est indispensable que les établissements publics ou privés à but non lucratif puissent maintenir une part de chirurgie programmée, ce qui n'est pas évident compte tenu des tensions sur les effectifs de chirurgiens et d'anesthésistes.
Audition de Frédéric VAN ROEKEGHEM, directeur général de la caisse nationale d'assurance maladie des travailleurs salariés (mercredi 18 avril 2012)
Yves Daudigny, président . - Nous poursuivons nos auditions sur le financement des établissements de santé avec Frédéric Van Roekeghem, directeur général de la caisse nationale d'assurance maladie, ainsi que de l'union nationale des caisses d'assurance maladie, structure commune au régime général, au régime des agriculteurs et à celui des indépendants.
L'assurance maladie est le principal financeur des établissements de santé. Pouvez-vous nous préciser son rôle dans la prise de décision, tarifaire et budgétaire, comme dans le suivi de l'activité des établissements et nous dire votre appréciation sur les modes actuels de financement des établissements ? La tarification à l'activité, la T2A, qui visait à une meilleure adéquation entre les besoins et les ressources des hôpitaux, a-t-elle atteint cet objectif ? Observe-t-on des effets inflationnistes ou un rationnement des soins au profit des actes les plus rentables ? Avez-vous développé des outils d'analyse comparables à ceux dont vous disposez pour la médecine de ville et qui permettraient de faire évoluer les tarifs vers la promotion des meilleures pratiques ? La part de l'enveloppe demeurant en dotation non tarifaire pour les missions d'intérêt général (Mig) et les aides à la contractualisation (AC) vous paraît-elle satisfaisante, bien utilisée ? Nous aurons encore d'autres questions sur le contrôle et le financement des investissements.
Frédéric Van Roekeghem, directeur général de la Cnam . - La Cnam étant appelée chaque année à émettre des propositions sur les produits et les charges de l'assurance maladie, nous travaillons sur la productivité des offreurs de soins et la tarification en abordant les processus transversalement, de manière à optimiser la prise en charge par les différents offreurs de soins - hôpital, soins de ville, médico-social.
La T2A, mise en place pour que les hôpitaux qui se développent puissent bénéficier de ressources complémentaires, permet d'évaluer le coût des séjours, ce que la dotation globale ne permettait pas, et par conséquent, de réfléchir à des stratégies d'optimisation du parcours de soins. Or, l'amélioration du rapport qualité-prix de notre système de santé repose en grande partie sur celle des modalités de prise en charge.
Nous sommes associés aux arbitrages préalables à l'élaboration du projet de loi de financement de la sécurité sociale et nous participons ensuite aux travaux du comité de l'Ondam qui suit son exécution tout au long de l'année.
Nous n'avons cependant pas la même visibilité sur le suivi des dépenses entre l'hôpital public et les cliniques privées, pour lesquelles nous bénéficions d'une connaissance plus fine - les actes sont facturés un à un - et plus ancienne. En outre, les GHS y sont stabilisés depuis 2005. En ce qui concerne l'hôpital, nous en sommes encore à une facturation globale via les agences régionales de santé (ARS) à partir du programme de médicalisation des systèmes d'information (PMSI). Notre vision n'est donc pas aussi fine que pour le privé, bien que nous ayons désormais accès, après une période difficile, au PMSI ; nous disposons donc tout de même d'une information détaillée par établissement à trois mois. D'ailleurs, nous mettons en ligne sur Ameli-direct des informations sur le prix et le nombre des opérations par établissement. Demeurent quelques difficultés pour certains grands établissements, qu'il faut travailler à convaincre de l'utilité de la transparence. Et l'expérimentation en cours vers une facturation individuelle ne débouchera qu'en 2013-2014.
Les informations fournies par l'Atih, agence technique de l'information sur l'hospitalisation, avec laquelle nous avons échangé des méthodes de retraitement inspirées de l'Insee, nous aident également dans notre suivi. Le fait est que pour analyser les fluctuations conjoncturelles, il faut un recul suffisant en nombre d'années de référence et un travail collégial d'échange de données est indispensable pour porter une juste appréciation.
Quant à la préparation des tarifs, assurée par la direction générale de l'offre de soins (DGOS), c'est le Conseil de l'hospitalisation, créé en 2005, qui y est associé. Les propositions sur les principaux postes, notamment les volumes estimés pour la T2A, sont transmises au ministre, qui arbitre. Nous ne sommes guère associés à cette étape qui fixe les 2 300 tarifs dans un temps très court, entre février et mars. Nous découvrons les GHS avec l'arrêté tarifaire. Les fédérations hospitalières le sont vraisemblablement plus que nous, ce qui pourrait surprendre du point de vue du régulateur.
Il est vrai que nous exploitons encore insuffisamment les données, pour des raisons historiques : d'une part, si le codage du médicament remonte à 1995, GHM et PMSI sont plus récents ; d'autre part, c'est traditionnellement la DGOS qui se chargeait des établissements, et nous de la ville.
Nous nous investissons beaucoup sur les processus de soins et nous intégrerons cette problématique dans notre rapport de juillet prochain. Nous pensons qu'il reste une marge d'amélioration dans le ratio qualité des soins-prix, si l'on utilise les ressources hospitalières à bon escient, et la T2A permet une meilleure évaluation du dispositif d'ensemble.
L'expérience Fides (facturation individuelle des établissements de santé), que j'ai évoquée, amènerait à changer substantiellement les modes de facturation. Elle concernera cinquante-cinq établissements volontaires, dont quatre ont déjà basculé en facturation directe. Si dans les débuts, le taux de rejet lié à la vérification des droits, à l'application du 100 % ou à des erreurs de codification était de 40 %, il a été ramené à moins de 10 % en huit mois. Cela témoigne de la capacité d'apprentissage des établissements, qui ont su mieux coordonner services administratifs et médicaux pour une bonne anticipation des parcours de soins des patients à l'intérieur de l'établissement.
Jean-François Mattei, qui a voulu la T2A, était convaincu de sa nécessité pour que les ressources des établissements évoluent en fonction de leur activité. Il est exact qu'elle a d'abord provoqué de fortes secousses. J'ai même déclaré publiquement, ce qui m'a valu de vives réactions, que ses effets avaient été plus percutants encore que ceux de la création des agences régionales de l'hospitalisation (ARH), tant le mode de financement structure l'équilibre interne des établissements. Qui plus est, la concomitance avec la crise et la réforme de l'assurance maladie n'a pas nécessairement simplifié les choses.
La décision, surtout, de faire monter la T2A en puissance, de 35 % à 100 %, sur une seule année, n'a pas aidé. Je ne suis pas sûr que ce choix ait été fondé sur des simulations adaptées. Je préconisais, pour ma part, une montée en charge progressive, pour accompagner les réorganisations. Résultat, une période de flottement s'est ouverte, au cours de laquelle il a fallu faire évoluer les dotations liées aux missions d'intérêt général et aide à la contractualisation (Migac) pour parer aux difficultés, tandis que les tarifs stagnaient, ce qui a réduit l'intérêt de la T2A. Dans une deuxième étape, pour tenter de mieux maîtriser l'évolution des dotations non tarifaires, on a inversé la tendance. Soucieux du respect de l'Ondam, nous soutenions d'ailleurs les conclusions du rapport Briet en faveur d'une régulation des dotations Migac. Il fallait également tenir compte des effets du codage comme d'autres pays ont pu en faire l'expérience : les conséquences du rattrapage et certaines tentatives d'optimisation, des établissements ayant même recours à des cabinets de conseil à cette fin, ont abouti à mésestimer l'évolution du volume des actes tarifés.
Avec la T2A, l'argent suit le patient, comme disent certains syndicalistes. Quand on soigne davantage, on attire davantage, et l'on reçoit plus de ressources, ce qui n'était pas le cas avec la dotation globale. Inversement, les établissements qui deviennent de moins en moins attractifs reçoivent de moins en moins de ressources, ce qui les oblige à réajuster leur périmètre. Et le pilotage et la maîtrise des coûts sont facilités, puisque l'on se met en mesure de comparer les établissements entre eux pour faire évoluer les moins performants, étant entendu, toutefois, que la T2A ne se comprend qu'accompagnée d'une dotation fixe destinée à compenser les surcoûts liés à des missions d'intérêt général.
Il existe aussi, comme dans tout mode de rémunération, des effets moins positifs. Le passage à l'activité a son revers : il peut pousser à des opérations intempestives par exemple - une dérive régulièrement dénoncée. A nous d'y parer, en identifiant ces actes inutiles.
Autre effet négatif possible, le risque d'une analyse implicite de la rentabilité du patient, contraire à l'esprit même du forfait. On voit de fait apparaître une réflexion par catégorie de patients, et les établissements demander un éclatement des tarifs pour se rapprocher du coût unitaire par catégorie de patient, ce qui n'était évidemment pas l'objet. Multiplier les GHM n'est pas judicieux médicalement et ouvre des capacités d'optimisation du codage.
Un autre risque tient au contenu du panier de soins : s'il n'est pas bien encadré, il pourrait devenir une variable d'ajustement à des coûts considérés comme fixes. De fait, il est plus facile de raccourcir la durée du séjour, quitte à mettre le patient en soins de suite et de réadaptation (SSR), plutôt que d'ajuster ses propres coûts de prise en charge. Réduire la durée du séjour, oui, si c'est à bon escient, mais pas inconsidérément, en tronçonnant les séjours, ce qui aboutit in fine à augmenter les coûts. Rien ne sert de raccourcir le temps de séjour en maternité - dont je précise qu'il est, en France, supérieur à la moyenne de l'organisation de coopération et de développement économique (OCDE), au contraire de pathologies comme l'infarctus du myocarde - si c'est pour le faire suivre d'un temps d'hospitalisation à domicile.
C'est en raison de ces risques que nous avons mis en ligne sur internet les caractéristiques des établissements hospitaliers, parmi lesquelles les durées de séjour, pour aider les assurés à objectiver la prise en charge et encourager la qualité.
Par ailleurs, un inconvénient du pilotage actuel réside dans sa stricte annualité. Les gestionnaires d'établissements manquent de visibilité sur l'évolution des tarifs. Comment convaincre les équipes de s'adapter si les règles du jeu peuvent changer, parfois substantiellement, chaque année ? La réactivité de gros hôpitaux, où travaillent des milliers de personnes, ne se mesure pas à quelques mois. Pour mesurer l'impact d'un investissement, il faut sept ans en moyenne.
A la suite de l'interpellation de la FHF, la fédération hospitalière de France, nous avons réfléchi sur les meilleures pratiques, la pertinence des actes, et nous sommes fixé cinq axes de travail : adéquation de l'aval de l'hôpital, maîtrise de la prescription externe, pertinence des soins, accompagnement des établissements sur les données T2A, correction des atypies.
Traiter la question de la pertinence des soins est complexe. Prenons l'exemple des césariennes programmées. Nous n'étions guère favorables à l'idée, avancée par le ministère, de les soumettre à entente préalable. Nous avons saisi la Haute Autorité de santé (HAS) qui a mis presque deux ans pour élaborer un référentiel médical encadrant le recours à la césarienne. Certes, notre taux est plutôt bas par rapport à d'autres pays de l'OCDE, mais il est très variable selon les services et par exemple plus élevé dans les établissements les plus huppés d'Ile-de-France.
Mieux vaut généralement, pour l'entente préalable, adopter une stratégie ciblée sur les établissements les plus atypiques sur certaines techniques, les plus utilisées, ce qui touche la césarienne, l'appendicectomie ou la chirurgie du canal carpien. Sur le cas de l'appendicite, nous avons conduit une analyse et défini des indicateurs de ciblage pour déceler les atypies : nombre d'interventions sur trois à cinq ans, part de celles-ci dans les actes de chirurgie digestive, âge et sexe des patients, taux opératoire hebdomadaire, conformité à l'imagerie. Nous attendons un référentiel. Si l'on s'intéresse aux variations géographiques sur les moins de vingt ans, on constate que les taux opératoires peuvent varier du simple au triple - même si on les a, comme ailleurs, beaucoup réduits en quinze ans. Et je suis sûr que si l'on y regarde de près, on trouvera parmi les établissements qui opèrent plus que les autres autant d'établissements publics que privés. En tout cas, ce n'est que sur le fondement d'un tel travail que l'on peut engager une politique de mise sous accord préalable, à partir du ciblage des établissements décalés et l'utilisation d'indicateurs, comme l'analyse des tissus. Si l'on fonctionne dans une vraie transparence, on verra aisément que certains établissements ont des résultats d'anatomie pathologique décalés. Même si le diagnostic n'est pas toujours facile, on peut évaluer la pertinence des actes. Il est également possible de s'intéresser au nombre d'accouchements par césarienne les jeudis et vendredis...
Moduler la T2A en fonction d'indicateurs de qualité ? L'idée, proposée il y a deux ou trois ans, d'introduire une part de rémunération à la qualité mérite d'être suivie, pour valoriser les bonnes pratiques. Je reste néanmoins persuadé que l'on obtiendra davantage par la transparence que par la rémunération. Il y a des exemples concrets à l'étranger. La publication par l'hôpital presbytérien de New-York du détail de ses résultats cliniques a eu un effet direct sur la prise de conscience par les soignants de l'importance de ces indicateurs ; et en Angleterre, les hôpitaux qui s'engagent à rendre publics leurs résultats ont vu significativement augmenter la qualité de leurs soins.
La transparence constitue un facteur déterminant d'évolution de la qualité. Les choses bougeraient beaucoup plus vite avec des indicateurs par professionnel de santé que par la rémunération. Cependant, les données individuelles sont à manipuler avec doigté, et il faut aussi savoir tenir compte des catégories de patients, certains étant plus réceptifs aux recommandations que d'autres - c'est ainsi que le taux de vaccination contre la grippe A différait sensiblement entre l'Ouest et l'Est parisien.
En matière de qualité, les attentes de nos concitoyens sont très fortes. Lorsque l'on a mis en place un service d'information téléphonique sur les tarifs, je n'aurais jamais pensé que la première question posée serait en fait : où trouver un bon médecin près de chez moi ?
Le bilan en matière d'incitations tarifaires ? Selon une étude de la direction de la recherche, des études, de l'évaluation et des statistiques (Drees), elles auraient peu d'effets, étant mal connues, tandis que pour la société savante de chirurgie ambulatoire européenne, l'incitatif le plus puissant serait le tarif unique entre ambulatoire et hospitalier.
Reste que la mise sous accord préalable d'actes chirurgicaux dans certains établissements de santé, procédure rendue possible grâce au Sénat, alors que le gouvernement de l'époque n'en voulait pas, a eu un effet très puissant sur les petits établissements : les trois mois de délai de mise en oeuvre ont suffi pour déclencher bien des réorganisations et l'hôpital public a repris des parts de marché au privé : les patients préfèrent rentrer chez eux plus vite et le risque d'infection nosocomiale s'en trouve réduit d'autant. L'accord préalable aura donc été un déclencheur et un accélérateur. En vérité, le mix entre le travail des sociétés savantes pour diffuser la connaissance, l'évolution tarifaire favorable, la demande des patients et les contraintes imposées par le payeur a produit ses effets. Nous restons pourtant encore en retard sur d'autres pays, parce que des freins persistent.
En matière de dotations non tarifaires, la France doit préparer une stratégie européenne : on risque de nous demander un jour de justifier les dotations au titre des Migac comme pour les aides d'Etat dans d'autres secteurs économiques. Si ces dotations se justifient par les contraintes d'intérêt général, s'il peut être légitime de maintenir un établissement dans une zone peu peuplée pour assurer l'équité dans l'accès aux soins, il faut néanmoins évaluer les conséquences financières des décisions et apporter des dotations en conséquence. Faute de quoi on en viendra à fixer des tarifs trop élevés, qui génèreront une rente au profit des établissements de soins qui ne supportent pas les mêmes contraintes d'intérêt général. Pour prévenir le risque européen, il est nécessaire de mieux définir le contenu de ces Mig. Des comptabilités analytiques montreront que les dotations sont économiquement justifiables. Si des progrès ont été enregistrés, il reste des marges d'amélioration.
Attribuer les dotations Mig en fonction du statut, public ou privé, des établissements ? Dans certaines zones, par exemple en Aquitaine, de petits établissements privés assurent un accès aux soins à la population : il est justifié de leur attribuer une dotation pour mission d'intérêt général sous réserve qu'ils acceptent les contraintes qui y sont attachées, notamment en matière de tarification et de dépassements d'honoraires.
En matière d'aides à la contractualisation, faire porter la régulation financière par les dotations sur les seules AC nous semble une erreur. Résultat, les directeurs généraux d'ARS ont dû rétablir leurs marges de manoeuvre à travers le fonds d'intervention régional voté cette année. Une capacité financière d'accompagnement à la contractualisation ne saurait financer un déficit récurrent pas plus que des aides à l'investissement ne doivent combler un déficit de fonctionnement.
La convergence tarifaire, sujet délicat, oppose souvent secteur public et secteur privé. Nous l'avons soutenue dans une certaine mesure, avec le point de vue de l'assureur : pourquoi payer des sommes très différentes pour des soins dont le contenu est relativement proche ? Une double échelle tarifaire telle que la nôtre, selon les catégories d'établissements, ne se retrouve pas en Allemagne. Il est vrai pourtant que les Anglais réfléchissent à un tarif plus bas pour leurs cliniques, fondé sur la comparaison des patients. En France, nous avons d'autres indicateurs, comme la comorbidité.
La double échelle induit aussi d'autres problèmes : le remboursement des patients est très différent selon le type d'établissement fréquenté. L'assurance maladie rembourse une opération du genou à hauteur de 8 000 euros dans le public et 7 100 euros dans le privé, somme qui inclut le remboursement de la prothèse : 2 400 à 2 500 euros dans le public, contre 2 800 à 2 900 euros dans le privé, pour un prix d'achat moyen de 1 800 à 1 900 euros. Dans le privé, c'est 2 800 euros de prothèse, 1 200 euros d'honoraires des soignants, hors dépassements, le solde, soit 3 100 euros, pour la clinique. A la fin des fins, l'assurance maladie paye 900 euros de moins que pour une opération à l'hôpital public, soit plus de 10 % d'écart. Ce système ne paraît pas bon et l'assureur public et solidaire que nous sommes ne peut que s'interroger.
Dès lors que le patient est libre de choisir entre public et privé, la concurrence doit se faire par la qualité plutôt que par le prix et il serait logique que les tarifs soient proches, quitte à ajuster les Mig. Pour une même catégorie de soins, le remboursement devrait être à peu près équivalent - sous réserve que l'on encadre les dépassements d'honoraires.
En ce qui concerne le contrôle de la facturation, nous avons revendiqué son indépendance par rapport à la mission d'allocation des ressources de l'établissement de soins, mais il en a été décidé autrement. L'organisation du contrôle est encadrée par les articles L. 162-22-17 et 18 du code de la sécurité sociale et les priorités nationales du contrôle sont définies par le conseil de l'hospitalisation, présidé par le directeur général de l'offre de soins. L'article R. 162-42-10 définit les modalités du contrôle. En cas de facturation erronée, à la hausse ou à la baisse, l'indu ne peut être calculé que sur les dossiers vérifiés, la sanction couvrant l'extrapolation de l'indu sur la totalité du champ du contrôle ; peut s'y ajouter une sanction supplémentaire pour dissuader l'établissement. Le champ et les conditions de facturation de la T2A sont définis par le Gouvernement. Le contrôle est piloté par le directeur général de l'ARS, qui y associe l'assurance maladie. Le guide du contrôle est en cours de refonte, en concertation avec les fédérations hospitalières.
Nous recherchons les atypies de facturations. Le ciblage, par l'outil Datim de l'Atih et l'exploitation de nos bases, fait que l'on trouve généralement ce que l'on cherche. C'est sur cette base, et sur celle du programme national de contrôle, que sont choisis les établissements à contrôler, en fonction de l'analyse de leur production PMSI. En 2011, nous avons contrôlé 208 établissements sur 1 487 susceptibles de l'être, soit 14 % ; seuls 37 l'avaient également été en 2010. La circulaire d'octobre 2011 prévoit un délai d'un an entre les contrôles pour que les établissements aient le temps de faire évoluer leurs pratiques.
Le redressement est fonction d'un barème fixé par décret en Conseil d'Etat. Après la notification de payer les sommes indues sur l'échantillon, le directeur général de l'ARS arrête la sanction. L'établissement se voit au préalable notifier la sanction maximale qu'il encourt ; en général, le directeur général de l'ARS en réduit le montant de 60 %. La sanction maximale est encadrée : bornée par le taux des anomalies constatées, incluant sur-cotations et sous-cotations, elle ne peut excéder dix fois le montant des indus constatés sur l'échantillon ni 5 % de la recette annuelle de l'établissement. Son objet est de dissuader : souvent, elle est diminuée quand l'établissement s'engage à adopter de bonnes pratiques.
La T2A représente 50 milliards d'euros. Pour la campagne 2009, la sanction maximale théorique atteignait 141 millions d'euros, sur 246 établissements, dont 139 publics et 107 privés. Les sanctions notifiées par les ARS se sont finalement élevées à 51 millions. La campagne 2010 a été suspendue de juin à octobre 2011 en raison des débats entre le Gouvernement et les fédérations sur la refonte des textes. Seuls 5 millions ont été retenus et notifiés : on voit bien l'impact de la modification du barème - nous ne sommes que le vecteur de l'application des textes règlementaires. Nous veillons à donner des instructions techniques homogènes pour l'ensemble du réseau et utilisons des logiciels nationaux pour le ciblage.
Comment améliorer le contrôle ? L'Ondam n'est pas respecté quand l'application de la T2A n'est pas conforme aux textes. L'absence de contrôle entraînerait une inflation liée au surcodage, d'autant que nous courons derrière des sociétés spécialisées. A mon sens, le contrôle des fonctions d'allocation des budgets et de surveillance des équilibres doit être indépendant, dès lors qu'il est encadré. Le directeur général de l'ARS de Bourgogne a récemment exonéré le CHU de toute sanction. Si l'on veut mettre fin aux dérives, contrôles et sanctions sont un mal nécessaire. Une sanction minimale en fonction de l'indu constaté éviterait l'annulation pure et simple d'une sanction par le directeur général de l'ARS... même si je doute que cela plaise aux fédérations.
La dernière modification des textes va dans le sens de l'équité, en tenant mieux compte des sur- et sous-facturations et en diminuant le rapport entre l'échantillon contrôlé et le champ du contrôle. Il faut en effet accroître la représentativité de l'échantillon. Autres pistes : désigner une caisse unique pour l'ensemble du processus de contrôle et aligner les modalités de recouvrement des sanctions sur celles des pénalités financières.
Le bon pilotage de l'hôpital suppose celui de l'investissement. Or il y a une incohérence entre l'évolution des tarifs et les investissements parfois sur-capacitaires qui ont été autorisés par de précédents gouvernements. Il faut que les décisions d'investissement soient soutenables et cohérentes avec l'Ondam pluriannuel. Si l'on surinvestit, si l'on ne vérifie pas l'équilibre d'exploitation des investissements lancés, on crée un déficit ! L'AP-HP a une capacité de financement positive, mais elle amortit ses investissements passés.
Jacky Le Menn, rapporteur . - Je retiens de votre exposé que vous êtes dans l'ensemble favorable au maintien de la T2A, sous réserve de quelques améliorations à la marge. Toutefois, si la T2A a en effet été introduite par M. Mattei, elle n'aurait pas existé sans le PMSI qui date du début des années 1980 ! Le levier de la transparence était déjà un élément clé, même à l'époque de la dotation globale.
Je ne suis pas d'accord avec vous sur la convergence tarifaire, car les comparaisons sont faussées, par manque de transparence précisément. Les crédits ne sont pas attribués équitablement selon que l'on est hôpital public ou clinique privée. Il conviendrait, sinon de supprimer, du moins de suspendre durablement la convergence le temps d'assurer une transparence parfaite et d'évaluer précisément les différences de coûts.
Les modalités de construction des tarifs sont souvent critiquées : faible représentativité de l'échantillon utilisé pour déterminer l'échelle nationale des coûts, complexité de la tarification, manque de lisibilité et de prévisibilité des tarifs, déconnexion entre les coûts et les tarifs, tout cela nourrit la méfiance envers le système. Dans quelle mesure ces critiques vous paraissent-elles justifiées, et comment y répondre ?
Mesurer le coût global de la coordination du parcours de soins suppose une meilleure coopération entre établissements et médecine de ville. La T2A est-elle selon vous un obstacle ou une opportunité en la matière ?
La Cour des comptes s'interroge sur le manque de sélectivité dans l'allocation des crédits Merri destinés à l'enseignement et à la recherche, malgré l'amélioration récente des modes de calcul. Comment y remédier ?
On se félicite ces temps-ci de la bonne maîtrise des dépenses en 2011. Quelle est la part des établissements hospitaliers ? La T2A a-t-elle apporté un plus, sachant que le dépassement des dépenses de T2A dans l'Ondam 2011 s'élève à 200 millions d'euros ?
Yves Daudigny, président . - Y a-t-il à votre avis trop d'établissements de santé en France ? L'Allemagne en compte moitié moins. On parle beaucoup du parcours de soins mais nous sommes écartelés entre deux facteurs qui peuvent être opposés : le souhait d'un accueil de proximité et l'éloignement au fur et à mesure que l'on demande de plus en plus de technicité.
Frédéric Van Roekeghem . - Selon l'OCDE, l'Allemagne compte en effet moins d'établissements de santé que la France mais davantage de lits et une durée de séjour en médecine, chirurgie et obstétrique plus longue, le tout avec des coûts plus faibles... Preuve qu'il faut encore creuser la comparaison. En Allemagne, un établissement ne peut opérer de cancers du colon qu'à compter d'un seuil de cinquante opérations, contre trente en France : avec le seuil allemand, la moitié des établissements français ne seraient pas autorisés à opérer.
Les enquêtes montrent que pour les soins programmés, la majorité des Français sont prêts, si nécessaire, à sacrifier la proximité à la qualité. Il y a encore des progrès à faire dans l'arbitrage entre proximité et spécialisation ; il n'est pas facile de faire accepter le départ d'une équipe chirurgicale, surtout en province, où l'établissement est souvent le premier employeur. La démographie médicale peut offrir une opportunité de faire évoluer progressivement les choses, à condition que la mobilité des personnels soignants soit accompagnée.
La légère sous-exécution de l'Ondam hospitalier en 2011 est plutôt le fait des établissements privés. Elle n'est due qu'au gel des dotations AC, à hauteur de 338 millions d'euros. La tarification, elle, a dépassé le budget initial. On avait déjà constaté un écart entre prévision et réalisation en 2010. Avec une dotation à l'activité, l'incertitude est plus grande même si, au regard des masses en jeu, les estimations se révèlent finalement robustes. Non, la T2A n'a pas concouru à la maîtrise de l'Ondam ; ce sont les dotations à la main de l'Etat qui ont équilibré la mésestimation de l'évolution des volumes.
La coopération avec la médecine de ville ? La T2A est un outil de mesure et de comparaison. Les Anglo-saxons ou les Néerlandais pratiquent le bundled payment, paiement global pour la totalité de l'épisode, afin d'encadrer les coûts et de pousser à la coopération. C'est un sujet délicat, car tout dépend de qui gère l'enveloppe. Les Britanniques la confient à ceux qui dépensent le moins...
Mathilde Lignot-Leloup, directrice déléguée à la gestion et à l'organisation des soins de la Cnam . - La T2A peut faciliter l'appréhension du parcours de soins car l'argent suit le patient. Aux Pays-Bas, le paiement forfaitaire est confié aux médecins de ville organisés en groupe. Jusqu'où va le paiement global ? Telle est la question. Souvent, il s'arrête avant l'hôpital... En réalité, on observe plutôt une inflation des coûts.
Frédéric Van Roekeghem . - Il ne paraît pas raisonnable de faire piloter l'accès à l'hôpital par le généraliste. La valorisation du parcours hospitalier autorise à développer des stratégies d'optimisation du parcours de soins de façon chiffrée et objectivée.
Jacky Le Menn, rapporteur . - L'hôpital public ne maîtrise pas sa masse salariale qui est contrainte réglementairement et statutairement : le coût est supérieur de 10 % à celui supporté par les cliniques privées.
Frédéric Van Roekeghem . - C'est le point le plus délicat.
Jacky Le Menn, rapporteur . - Pour obtenir le même tarif, il faudrait soit réduire le traitement des agents et des médecins hospitaliers, soit en réduire le nombre ! Il y aura toujours un écart : la convergence tarifaire est illusoire.
Frédéric Van Roekeghem . - J'ai parlé de tarifs comparables, pas identiques. Selon une étude de l'inspection générale des affaires sociales (Igas), le secteur privé paye ses médecins plus cher que le public, son personnel paramédical moins cher, mais les charges y sont plus importantes.
Jacky Le Menn, rapporteur . - Autre problème : on ne compare que les soins programmés. Or l'activité non programmée ne fait que croître et a un impact qu'il a été, jusqu'à aujourd'hui, impossible de chiffrer. L'hôpital public est tenu de soigner tous ceux qui se présentent à sa porte, ce qui entraîne d'importantes déprogrammations.
Frédéric Van Roekeghem . - On peut organiser le non programmé en fonction de la taille de l'établissement. Si l'obligation de prendre en charge des patients en urgence est facteur de perte de productivité, faut-il en tenir compte dans la tarification ou dans le niveau des Mig ? Il s'agit après tout d'une mission d'intérêt général. Les conséquences des modifications des plannings opératoires ne sont pas bien estimées ; il existe des marges d'amélioration en termes d'organisation.
Jacky Le Menn, rapporteur . - C'est très difficile.
Frédéric Van Roekeghem . - On sait mesurer la productivité des plateaux techniques. Je suis favorable à une amélioration de la transparence sur le périmètre de prise en charge.
Audition de Thomas FATOME, directeur de la sécurité sociale (mercredi 18 avril 2012)
Yves Daudigny, président . - Nous poursuivons par l'audition de Thomas Fatome, nommé directeur de la sécurité sociale en février dernier après des passages au ministère de la santé, à la caisse nationale d'assurance maladie (Cnam), dans plusieurs cabinets ministériels en lien avec les affaires sociales puis à la présidence de la République.
La Mecss s'intéresse au financement des établissements de santé et aux récentes réformes de la tarification. Quel est le rôle de la direction de la sécurité sociale (DSS) dans la préparation puis l'exécution de la campagne budgétaire des établissements de santé ? Quelle est votre responsabilité dans la détermination et le suivi de l'Ondam hospitalier ? Comment votre direction appréhende-t-elle les activités hospitalières par rapport à d'autres dépenses ? Comment jugez-vous les moyens d'analyse dont vous disposez ? Que pensez-vous de l'introduction d'indicateurs de qualité dans la tarification ? Comment concevez-vous le contrôle de l'activité hospitalière et de sa tarification par l'assurance maladie ? Enfin, quelle est votre appréciation globale sur la tarification à l'activité ? L'équilibre entre la T2A et les autres sources de financement des hôpitaux vous paraît-il satisfaisant ?
Thomas Fatome, directeur de la sécurité sociale . - La DSS a une responsabilité générale d'élaboration et de suivi de l'Ondam, qui a des conséquences particulières sur l'Ondam hospitalier. Ce dernier est toutefois de la responsabilité de la direction générale de l'offre de soins (DGOS). Nous suivons bien entendu son évolution avec attention, compte tenu de son poids : 75 milliards d'euros.
Nous travaillons en lien avec la DGOS sur la préparation de l'Ondam hospitalier, l'évaluation du tendanciel des dépenses, les mesures à prendre pour atteindre les objectifs fixés et, plus généralement, les parts respectives de l'hôpital, des soins de ville et du médico-social dans l'enveloppe globale. S'agissant de la campagne elle-même, nous dialoguons avec la DGOS sur l'évolution des volumes, les tarifs, les enveloppes financées à l'activité et les enveloppes forfaitaires. Au ministre ensuite d'arbitrer.
A la suite du rapport Briet, qui préconisait un renforcement du suivi de l'Ondam, ont été mis en place un groupe de suivi statistique qui se réunit tous les mois et un comité de pilotage, dont les rendez-vous sont trimestriels. Ce dispositif nous a aidés à affiner le suivi de l'exécution de l'Ondam sur la période 2010-2011, et notamment de l'Ondam hospitalier, grâce à l'importante collaboration de l'agence technique de l'information sur l'hospitalisation (Atih), de la Cnam et des services du ministère. Nous sommes aujourd'hui mieux à même qu'il y a quelques années d'apprécier la dynamique de la dépense et les risques de dérive.
Les mises en réserve de crédits comptent aussi, depuis maintenant deux exercices, parmi les outils importants pour tenir l'Ondam. Elles touchent l'ensemble de ses champs, principalement l'enveloppe hospitalière. Ce mécanisme constitue un élément de crédibilité du pilotage de l'Ondam qui a permis d'absorber ces deux dernières années la dynamique de la dépense sur la partie activité des établissements de santé.
La crédibilité de l'Ondam tient enfin pour beaucoup à la cohérence des hypothèses des tarifs et des volumes. Les choix d'évolution sont de plus en plus proches de la réalité, et cela est d'autant plus important que c'est la qualité de la construction initiale qui permet de respecter l'enveloppe sur l'année. En effet, la régulation infra-annuelle est techniquement compliquée et le juge administratif nous a condamnés l'année où nous l'avons pratiquée.
Restent des progrès à accomplir en matière de pilotage microéconomique. Si nous sommes mieux outillés pour apprécier les dynamiques macroéconomiques, mois par mois, nous avons encore des marges de progression pour mieux affiner la compréhension des évolutions au niveau des établissements. Ces dernières années, nous avons observé une dynamique importante des volumes. Mais faut-il l'attribuer à une meilleure appréhension de l'activité hospitalière, grâce au codage, à l'organisation de l'hôpital ou à la consommation de soins ? Nos travaux à venir aideront à mieux comprendre les ressorts de la dynamique de la dépense hospitalière et à prendre les mesures en conséquence.
Dans le cadre d'une réflexion plus générale sur le pilotage, nous voulons favoriser des organisations plus efficientes, des prises en charge plus légères, et donc moins onéreuses que la prise en charge hospitalière classique (développement de la chirurgie ambulatoire, transfert de soins vers la médecine de ville ou vers des centres plus légers).
Introduire des indicateurs de qualité dans la tarification ? Nous sommes favorables à ce que le dialogue entre ARS et établissements se fonde sur des indicateurs reconnaissant la qualité - il y en a déjà pour les affections nosocomiales. Nous travaillons au décret prévu par la loi de financement de la sécurité sociale pour 2012 qui introduit dans le contrat pluriannuel d'objectifs et de moyens des indicateurs simples sur la durée moyenne de séjour ou la chirurgie ambulatoire. Mais cette démarche ne va pas jusqu'à faire des indicateurs de qualité un élément de la tarification. La discussion reste ouverte sur la faisabilité technique d'un tel projet.
Veillons cependant à préserver un équilibre : trop de sophistication nuirait à l'intelligibilité de la T2A. Plus on introduira d'éléments, moins elle deviendra lisible pour les acteurs et maîtrisable pour ceux qui sont chargés du pilotage. Ceci étant, d'autres pays ont introduit des indicateurs de qualité ou des baisses de tarifs en fonction du volume d'actes, autre évolution que nous pourrions envisager.
Qu'en est-il du contrôle ? Le montant de l'enveloppe soumise à la T2A, 45 milliards, justifie de contrôler le respect de la nomenclature et du codage. Les représentants des fédérations, pourtant très critiques, admettent eux-mêmes qu'il a évité, notamment au démarrage, des dérives coûteuses et le risque de l'iniquité. Cependant, le pilotage ne peut se faire par le seul contrôle et se substituer à la correcte appréhension par les établissements de l'outil de tarification. A la suite des remarques que nous ont adressées les fédérations, sur l'insuffisance du contradictoire, le mode de calcul des indus et le manque d'équité entre les régions en matière de sanctions, nous avons fait évoluer les choses par un décret de décembre 2011. Nous répondons ainsi à la plupart des objections, sans pour autant désarmer le contrôle en le rendant insuffisamment dissuasif.
De façon générale, la T2A a apporté un progrès substantiel dans le pilotage des moyens. Un outil de tarification qui fonctionne bien reflète l'activité de l'établissement, assure la juste répartition des ressources, paye au même prix des prestations identiques et est lisible pour les acteurs. L'équilibre entre part financée à l'activité et dotations forfaitaires permet de répondre à ces objectifs. Tous les pays ayant un système hospitalier équivalent à celui de la France ont mis en place des mécanismes de tarification à l'activité, et revenir là dessus serait malvenu. Les objectifs de juste répartition des ressources et de tarification équivalente pour des prestations identiques conduisent à des débats intenses sur le processus de convergence tarifaire, levier important de maîtrise de l'enveloppe de dépenses. Cependant, dans le processus de pilotage, le dialogue avec les fédérations sur le diagnostic à tirer des évolutions est resté lacunaire, ce qui explique certains blocages et la virulence de certaines interventions. Acteurs publics et privés ont chacun le sentiment que les arbitrages leur sont défavorables. C'est peut-être là le symptôme que le système n'est pas si mauvais.
La facturation directe constitue un outil structurel pour le pilotage en ce qu'elle aide à la compréhension des mécanismes de soins et des parcours des patients. Sur un sujet aussi lourd pour l'organisation des hôpitaux, l'assurance maladie et les comptables publics, la mobilisation de moyens à la hauteur des enjeux a été tardive. Si cela va encore prendre du temps, nous sommes maintenant engagés dans une démarche qui permettra d'améliorer le suivi des flux après 2013.
Jacky Le Menn, rapporteur . - La construction des tarifs a été critiquée - faible représentativité de l'échantillon, complexité, manque de lisibilité, de prévisibilité, déconnexion avec les coûts. Jugez-vous que ces critiques sont fondées et en ce cas, comment les atténuer ?
Autre question : disposez-vous d'éléments laissant à penser que la T2A a pu avoir une incidence sur les décisions de soins - réalisation d'actes non nécessaires ou réduction de la qualité de la prise en charge ?
Vous semble-t-il souhaitable d'introduire des indicateurs de qualité et de pertinence ? Si oui, sous quelle forme ? La nomenclature comporte 2 300 tarifs, c'est sans doute déjà trop ; n'est-il donc pas possible d'introduire des incitations sans complexifier encore ?
Thomas Fatome . - Sans vouloir botter en touche, la DSS n'est pas en première ligne sur la construction des tarifs et le pilotage de l'échelle des coûts, qui reviennent à l'Atih et à la DGOS. Avec un seul bureau pour l'hôpital et le médico-social, et un autre pour tous les sujets d'économie de la santé, nous n'avons pas l'expertise pour analyser de façon fine la construction des tarifs. L'épisode de la nomenclature V11 est la meilleure illustration des inconvénients de la sophistication : alors que les acteurs hospitaliers demandaient très fortement une nomenclature plus fine, les critiques ont été nombreuses.
Jacky Le Menn, rapporteur . - Elle est surtout inflationniste, comme l'a relevé la Cour des comptes.
Thomas Fatome . - Il est probable que la nouvelle nomenclature n'est pas neutre, en effet. La capacité du pilote à en maîtriser les impacts reste d'ailleurs limitée. Après la mise en place de la V11, le ministère a voulu plus de stabilité, la décision est sage. Les acteurs veulent deux choses contradictoires : une nomenclature fine et un outil simple. Notre grille est plus sophistiquée que celle d'autres pays, ce qui mérite réflexion.
Sur la question des indicateurs de qualité, je reste agnostique mais serais plutôt favorable à une logique d'abattement en fonction des volumes. Que les ARS utilisent des critères de qualité pour l'attribution des crédits liés aux missions d'intérêt général (Mig) et aux aides à la contractualisation (AC), laissons la tarification refléter les coûts.
Jacky Le Menn, rapporteur . - Vous n'en êtes donc guère partisan ?
Thomas Fatome . - Ils peuvent être utiles pour les dotations, comme les AC. Mais pour la T2A, j'en doute. Il y a des écarts considérables de prise en charge, par exemple dans le champ de l'ambulatoire, qui ne sont pas liés à des différences épidémiologiques. Ce qui rejoint le débat sur la pertinence des actes. Le ministère a saisi la Haute Autorité de santé (HAS) pour qu'elle élabore des référentiels, que l'on attend. Nous sommes en retard, en France, et nous conservons des marges de progression substantielles. Cependant, la variabilité des pratiques, la diversité des cultures de prise en charge selon les structures ne reflètent pas une course à l'activité liée à une volonté de faire de la recette. On observe le même phénomène dans la médecine de ville.
Le phénomène d'augmentation de l'activité hospitalière lié à la mise en oeuvre du codage, que les Anglo-Saxons appellent DRG creep, est par ailleurs bien connu et a mis du temps à se produire en France.
Jacky Le Menn, rapporteur . - Coder n'était pas dans la culture des hospitaliers...
Thomas Fatome . - La pression pour le retour à l'équilibre justifie un codage exhaustif qui me semble légitime. Au-delà, il peut certes y avoir des stratégies pour générer des recettes...
Jacky Le Menn, rapporteur . - C'est toute la logique de l'état prévisionnel des recettes et des dépenses (EPRD) : générer des recettes pour ensuite caler les dépenses. Il est humain pour un gestionnaire de vouloir optimiser ses recettes.
Thomas Fatome . - S'il s'agit de pousser à une activité qui pourrait être faite à moindre coût par d'autres acteurs, c'est vrai qu'il y a un problème. C'est bien pourquoi le rôle de l'ARS est de susciter les réorganisations, pour que l'hôpital se concentre sur ses missions. Je ne connais pas de situation où l'inflation des actes due à la T2A aurait une incidence en termes de santé publique.
Jacky Le Menn, rapporteur . - Quelle est votre appréciation sur les dotations non tarifaires attribuées aux établissements ? La dotation qui finance les Mig est-elle déterminée de manière satisfaisante ? Certaines fédérations et organisations professionnelles proposent de réduire la part de T2A dans le financement des établissements et d'augmenter celle des dotations forfaitaires. Qu'en pensez-vous ?
Thomas Fatome . - C'est un sujet compliqué. Nous cherchons à objectiver autant que possible le paramétrage et l'utilisation des dotations forfaitaires, avec des justifications bien identifiées, un cahier des charges et des objectifs en lien avec les politiques publiques. L'utilisation des enveloppes Merri s'est également améliorée. Il est toutefois difficile, faute de suivi et de remontée d'informations, de mesurer si les crédits forfaitaires destinés aux autres missions d'intérêt général ont effectivement été affectés aux priorités définies.
Jacky Le Menn, rapporteur . - La Cour des comptes a souligné un manque de sélectivité des crédits Merri, malgré une amélioration.
Thomas Fatome . - La réforme de 2010-2011 répond largement au constat de la Cour, en liant le financement à la réalité de l'activité de recherche : laissons-lui le temps de produire ses effets. Le point le plus important, pour nous, est la bonne utilisation des enveloppes consacrées aux AC.
Nous sommes comptables du respect de l'Ondam, sans négliger l'équilibre budgétaire des hôpitaux, sachant que le déficit public consolide celui de toutes les administrations publiques.
Jacky Le Menn, rapporteur . - Dans l'Ondam 2011, les dépenses de T2A ont dérapé de 200 millions.
Thomas Fatome . - En effet, à cause de volumes plus dynamiques que prévu. Ce dépassement, moins élevé que les années précédentes, a été couvert par les crédits mis en réserve.
Jacky Le Menn, rapporteur . - La mise en réserve était une préconisation du rapport Briet. Le Gouvernement n'est-il pas tenté d'annuler ces crédits mis en réserve au lieu de les réinjecter ?
Thomas Fatome . - La règle du jeu est claire : il s'agit bien d'une mise en réserve, non d'une annulation ex ante. L'objectif est que l'Ondam soit respecté. Dès lors que les dépenses hospitalières sont tenues, les enveloppes sont déléguées ; s'il y a dépassement, elles ne le sont pas. Cependant, mesurer la réalité du risque de dépassement de chaque enveloppe en cours d'année est un exercice délicat : on parle de 200 millions de dépassement, sur un Ondam hospitalier de près de 75 milliards ! Pour l'exercice 2011, nous avons dégelé 100 millions d'euros en fin d'année, car nous avions la quasi-certitude que l'enveloppe serait tenue. Voilà bien la preuve que nous avons joué le jeu.
Il est surprenant d'entendre les fédérations assimiler le gel de crédits à de l'argent non donné : s'il y a dépassement, c'est qu'il y a eu des recettes d'activité par ailleurs. Certes les enveloppes sont différentes mais sans la mise en réserve, l'Ondam aurait été dépassé de 200 millions. Plutôt que de geler les crédits, nous pourrions choisir de définir l'Ondam à partir d'hypothèses de volume plus élevées et baisser les tarifs. Je ne pense pas que les fédérations hospitalières seraient très favorables à cette méthode.
Plus nous serons crédibles sur la construction de la campagne, plus nous comprendrons l'évolution des dépenses hospitalières et plus nous pourrons dégeler de crédits. La DSS y est très attachée. Il ne s'agit pas de tout annuler, en adoptant une posture purement budgétaire. Afin d'établir un dialogue serein avec les fédérations, les établissements et les médecins hospitaliers, il faut pouvoir dégeler des crédits, ce qui suppose de tenir l'enveloppe. A cet égard, l'exercice 2011 n'a pas été mauvais. Certes, il y a eu 400 millions de sous-exécution : rendez donc des crédits, diront certains, puisqu'il y a de la marge ! La maitrise de l'outil est difficile : on ne peut garantir un atterrissage sur la ligne.
Jacky Le Menn, rapporteur . - Le rapport de notre collègue Jean-Jacques Jégou sur les Migac préconisait une allocation par la performance. Qu'en pensez-vous ?
Thomas Fatome . - J'y suis très favorable, comme à la justification au premier euro des Migac et à l'attribution de crédits qui ne visent pas uniquement à limiter les déficits. Les sommes importantes à la main des ARS doivent être mieux justifiées qu'elles ne le sont.
Jacky Le Menn, rapporteur . - A votre avis, y a-t-il trop de CHU ? L'activité strictement universitaire et de recours ne représente guère plus de 5 % du total ; tout le reste est activité de proximité et pourrait être réalisé par un établissement non universitaire. A l'inverse, de gros établissements comme ceux du Mans ou du Havre ne sont pas des CHU.
Thomas Fatome . - Cette question ressort plus du champ de la DGOS que de celui de la DSS...
Jacky Le Menn, rapporteur . - Tous les CHU font-ils de la recherche ?
Thomas Fatome . - L'important est d'avoir des outils de recherche compétitifs au niveau international, des lieux d'excellence. La concentration des moyens au travers du grand emprunt a ainsi donné naissance aux six instituts hospitalo-universitaires. La question n'est pas celle du nombre de CHU, mais de l'efficience de leur multi-activité, entre soins de pointe et soins de proximité. Il s'agit d'éviter que ces acteurs, par nature plus coûteux, accaparent des soins que d'autres réaliseraient à un coût moins élevé.
Jacky Le Menn, rapporteur . - L'amélioration de la situation financière des trente-deux CHU et CHR dans l'exercice comptable 2011 peut-elle être imputée aux vertus de la T2A ?
Thomas Fatome . - Il faudrait mener une analyse approfondie. Il est certain que le mix de tarification actuel leur profite plutôt. En prenant le virage de la T2A, les CHU ont rattrapé leur retard en matière de transcription intégrale de leur activité et de maîtrise de leurs outils de nomenclature, d'où l'amélioration de leur situation financière. Les activités de recherche restent insuffisamment financées par les Merri et les Migac et l'on ne peut dire que les CHU sont sur-financés par la T2A.
Jacky Le Menn, rapporteur . - C'est pourtant le procès qui leur est fait par les hôpitaux non universitaires.
Thomas Fatome . - Les CHU subissent des contraintes importantes, qui rendent leur adaptation plus difficile. Il faut porter un regard nuancé.
Yves Daudigny, président . - La recherche de l'équilibre financier dans certains CHU en difficulté ne se fait-elle pas au détriment de la qualité des soins ? Le CHU de Reims, par exemple, supprime des lits, réduit le personnel dans les blocs opératoires, n'investit plus depuis deux ans, tout en étant soumis à une forte concurrence avec le privé. Ne risque-t-il pas de se retrouver très affaibli, ayant raté des étapes pour sa modernisation ?
Thomas Fatome . - Les efforts demandés aux acteurs hospitaliers sont indispensables pour leur donner la capacité d'investir et de s'adapter, tout en participant au redressement des finances publiques. Nous pouvons rechercher des gains d'efficience sans dégrader la qualité des soins, à travers une meilleure organisation interne, le développement de la chirurgie ambulatoire, une meilleure relation avec la médecine de ville, une réduction des inadéquations, etc. Ce n'est pas facile, mais les projets menés par l'agence nationale d'appui à la performance des établissements de santé et médico-sociaux (Anap) montrent qu'un hôpital peut gagner en efficience et redresser ses comptes tout en offrant une qualité de soins équivalente, voire meilleure.
Jacky Le Menn, rapporteur . - On arrive quand même à la limite.
Thomas Fatome . - Les comparaisons avec les autres pays, avec le privé...
Jacky Le Menn, rapporteur . - Comparaison n'est pas raison. Prenons l'exemple de la convergence tarifaire : on oublie que l'hôpital public ne maîtrise pas sa masse salariale, qui lui coûte 10 % de plus que dans le privé ! De même, l'hôpital public est obligé d'accueillir tous ceux qui se présentent à sa porte, ce qui limite ses possibilités de programmation et entraîne des coûts supplémentaires. Difficile donc de comparer. D'où la nécessité de la transparence, qui est, comme nous le disait M. Van Roekeghem, un levier plus puissant que la rémunération pour faire bouger les établissements. Malheureusement, les acteurs ne sont pas près de se mettre autour de la table, les fédérations s'invectivent...
Thomas Fatome . - Assumons les différences de missions, de contraintes et gardons-nous, en effet, de comparaisons hâtives. Néanmoins, à regarder des établissements comparables dans le secteur public, on observe des différences substantielles. Le travail de l'Anap montre que d'importants gains de productivité sont possibles pour certaines activités. Les inadéquations coûteraient 2 milliards, les incohérences de parcours des personnes âgées, 2 milliards ! Je suis persuadé que nous pouvons tenir l'Ondam hospitalier et équilibrer les finances hospitalières sans dégrader l'accès aux soins, la permanence des soins, la qualité de la prise en charge. La France ne compte pas plus de lits que l'Allemagne mais le nombre d'équivalents temps plein par lit est nettement plus élevé chez nous. Pourquoi ? Voyez notre retard en matière de chirurgie ambulatoire, pour la cataracte par exemple. Sur toute une série de sujets, il faut chercher des gains d'efficience sans dégrader l'accès aux soins.
Jacky Le Menn, rapporteur . - On voit actuellement les limites de la recherche de la productivité et de la rentabilité à tout prix. Le risque d'une perte de qualité apparaît au fil des auditions que nous menons. Faut-il aller encore plus loin ? Nous, qui avons longtemps eu la meilleure médecine au monde, sommes à un tournant.
Thomas Fatome . - Notre système hospitalier, public et privé, en lien avec la médecine de ville, est de grande qualité au regard de celui de pays comparables. Voyez ce que l'Espagne est en train de faire de son secteur hospitalier : nous sommes heureusement à l'abri d'une telle rigueur.
Jacky Le Menn, rapporteur . - Et le Royaume-Uni ?
Thomas Fatome . - On est toujours en retard sur la chirurgie ambulatoire...
Jacky Le Menn, rapporteur . - Moins.
Thomas Fatome . - ...qui est aussi un bon mode de prise en charge, et qui coûte moins cher. Nous pourrions réaliser des gains de plusieurs centaines de millions d'euros.
Jacky Le Menn, rapporteur . - Je suis relativement d'accord avec vous. Nous avons également eu beaucoup de retard sur la coeliochirurgie ; il s'est réduit, tout comme pour la chirurgie ambulatoire.
L'endettement des CHU continue d'enfler (9,2 milliards en 2010), alors que l'investissement reste identique et l'activité stable. Comment inverser la courbe ?
Thomas Fatome . - Cette situation est largement liée aux lourdes opérations d'investissement de ces dernières années. La persistance des déficits contribue aussi au problème, et c'est bien pourquoi une amélioration de la situation financière des hôpitaux aiderait à contenir la dette. Notre politique doit être dimensionnée aux besoins.
Jacky Le Menn, rapporteur . - Ne pourrait-on imaginer d'autres voies de financement des investissements et des équipements lourds ?
Thomas Fatome . - Qui paie si l'établissement ne dégage pas une capacité d'autofinancement ?
Jacky Le Menn, rapporteur . - Les Français. Soit le contribuable, soit l'assuré social.
Thomas Fatome . - Différents modes d'accompagnement des stratégies d'investissement existent : par exemple, le fonds de modernisation des établissements de santé publics et privés prend en charge les intérêts d'emprunt. On a également aidé à des opérations en capital par le biais des AC.
Jacky Le Menn, rapporteur . - C'est ce que vous reprochent les fédérations du secteur privé.
Thomas Fatome . - Certainement. Ma principale préoccupation est de savoir qui paiera, si l'établissement n'en est pas capable. Notre capacité à dégager des marges de manoeuvre pour l'investissement hospitalier est faible. Comme nous manquons de moyens, il nous faut sélectionner des investissements adaptés à la réalité des besoins et qui ne renchérissent pas les coûts.
Yves Daudigny, président . - Les plans Hôpital 2007 à Hôpital 2012 successifs étaient-ils inclus dans l'Ondam ?
Thomas Fatome . - Oui, mais il faut savoir que certains investissements, comme le désamiantage du CHU de Caen, réclament des centaines de millions d'euros. Le plan Hôpital 2012 a été plus sélectif que le précédent. Alors que l'on veut développer la chirurgie ambulatoire, il s'agit de ne pas construire des hôpitaux surdimensionnés. La capacité de financement des hôpitaux s'est améliorée en 2009, est restée stable en 2010. Or, le taux d'endettement a augmenté et les capacités d'endettement ont atteint une limite et nous les avons davantage encadrées. Nous avons mobilisé des moyens exceptionnels pour accompagner les conséquences de la contraction du crédit bancaire. Au-delà, où serait l'enveloppe publique disponible ?
Yves Daudigny, président . - C'est affaire de choix politique.
Thomas Fatome . - Même avec un Ondam à 3 %, cela restera difficile.
Jacky Le Menn, rapporteur . - Le partenariat public privé (PPP) de l'hôpital sud-francilien vous paraît-il un bon choix ? Au final, l'exploitation reviendra très cher.
Thomas Fatome . - Ce dossier, complexe à tous points de vue, me semble trop spécifique pour que l'on puisse en tirer des leçons sur la pertinence de l'outil PPP.
Jacky Le Menn, rapporteur . - Ce système de financement tend pourtant à s'étendre...
Où en est-on de la T2A sur les soins de suite et de réadaptation (SSR) ? On nous a parlé à l'Atih d'une mise en place en 2013. Les directeurs d'établissement sont inquiets de l'absence de visibilité. On aurait besoin d'un modèle plus robuste.
Thomas Fatome . - Les travaux techniques sur le modèle de tarification et l'échelle des coûts avancent. Si la T2A est un bon outil, il n'y a pas de raison de laisser les SSR de côté. Je manque d'éléments pour vous répondre sur la date de 2013.
Jacky Le Menn, rapporteur . - Et la psychiatrie ?
Thomas Fatome . - Pour le coup, je ne crains pas de me tromper en vous disant que nous ne serons pas prêts en 2013, ni en 2014.
Audition de Michel ANTONY, président, Françoise NAY, vice-présidente, et Jean SCHEFFER, membre du conseil d'administration, de la coordination nationale des comités de défense des hôpitaux et maternités de proximité (mercredi 16 mai 2012)
Yves Daudigny, président . - Aujourd'hui, nous procédons à l'audition de Michel Antony, de Françoise Nay et de Paul Cesbron, membres de la coordination nationale des comités de défense des hôpitaux et maternités de proximité.
Les modalités de financement des établissements de santé, la T2A et les dotations correspondant aux missions d'intérêt général, ne constituent qu'une modalité de répartition de l'Ondam hospitalier. Elles ne sont pas neutres ; elles ont une incidence directe sur le fonctionnement et l'orientation des activités de ce secteur. Nous souhaitons d'autant plus entendre les représentants de la coordination nationale des comités de défense des hôpitaux et maternité de proximité. Certains hôpitaux de proximité pratiquent déjà la T2A et les hôpitaux locaux devraient, en principe, passer sous ce régime l'an prochain. D'après vous, quelles sont les conséquences de ce mode de tarification, quels sont ses avantages, ses inconvénients, ses éventuels effets pervers ? Influe-t-il sur la restructuration de l'offre de soins territoriale ?
Michel Antony, président de la coordination nationale des comités de défense des hôpitaux et maternités de proximité . - La coordination nationale est une association pluraliste qui regroupe les usagers de la santé : des patients - et surtout pas des consommateurs de la santé -, des représentants de la société civile, des élus locaux et des professionnels de la santé. Dans notre positionnement, il s'agit avant tout de prendre en compte la satisfaction des besoins des personnes et des territoires. La priorité des priorités n'est pas financière, administrative ou technique, elle porte sur les choix pour répondre aux besoins des populations, citoyens ou non, sans papiers ou avec.
Nous nous interrogeons en priorité sur les besoins de notre pays. La notion de proximité est essentielle. Par proximité, j'entends les hôpitaux locaux, mais aussi les CHU dans la mesure où ils répondent aux attentes des populations urbaines. Le financement global de la santé devrait assurer un aménagement du territoire cohérent. L'égalité exige le maintien d'hôpitaux de proximité dignes de ce nom, aptes à répondre aux besoins de la population concernée, même s'ils ne font pas tous la même chose. Cette proximité n'est pas synonyme de dépenses supplémentaires ni de déficits : elle résout l'essentiel des problèmes de santé de la population et évite les transferts inutiles, les déplacements stupides. Il est temps de mettre un terme au rassemblement des malades dans les centres de regroupement. Ainsi, les urgences des grands centres hospitaliers sont engorgées par des patients qui auraient parfaitement pu être pris en charge ailleurs.
Tout ce qui a été fait en matière de financement ces dernières années ne nous convient pas. Les hôpitaux ont été considérés comme des centres financiers, des entités privées dont les budgets devaient être équilibrés, et la loi HPST a accentué cette dérive en oubliant la satisfaction des besoins des patients par l'humanité des soins à l'hôpital. Les politiques doivent remettre en cause ces évolutions récentes, notamment la loi HPST, la convergence public-privé et l'actuelle T2A. C'est des besoins de santé que l'on déduira les besoins de financement.
Sans être des comptables ni des professionnels, nous représentons une population qui subit les effets d'une politique dommageable. De nombreux lits d'hôpitaux ont été supprimés, surtout en maternité, si bien que 20 % à 30 % des malades ne consultent plus. Il n'est pas acceptable qu'un Etat démocratique et égalitaire laisse des gens au bord de la route. Il est indispensable de revenir en arrière.
La T2A et la politique de convergence ont multiplié les restructurations au détriment de l'aménagement du territoire qui aurait dû rester une priorité.
Jacky Le Menn, rapporteur . - Votre définition de la proximité est très large puisqu'elle englobe les CHU : c'est l'ensemble des plateaux techniques que vous considérez. Vous semblez vouloir en revenir à un financement global de l'hôpital. Les communautés hospitalières de territoire créées par la loi HPST sont-elles de nature à préserver les moyens humains et techniques existants ? Que pensez-vous des groupements de coopération sanitaire qui associent public et privé ?
Françoise Nay, vice-présidente de la coordination nationale des comités de défense des hôpitaux et maternités de proximité . - La plupart des hôpitaux sont endettés, étranglés financièrement. L'Ondam est une enveloppe fermée qui les contraint, et le paiement à l'acte accentue cette contrainte.
Les communautés hospitalières de territoire ont pour objectif de rentabiliser un certain nombre de services en les regroupant sur un seul site, au détriment des besoins de la population - voyez le cas du Vaucluse. C'est d'ailleurs ce qui se passait avec les fusions, lorsqu'on supprimait une maternité sur deux. On reste dans cette logique qui a conduit à des concentrations.
On demande aux hôpitaux de faire plus avec moins de moyens humains et techniques. Si on persiste dans cette voie, on raisonnera non pas en termes de mieux mais de moins pire.
Je vous renvoie au rapport de la Cour des comptes sur les groupements de coopération sanitaire : ils vont fortement pénaliser les hôpitaux publics. L'hôpital sud francilien coûtera cher au secteur public. Nous refusons ces partenariats public-privé dans le cadre actuel.
Inflationniste, la T2A conduit à l'abandon d'activités jugées non rentables ou à privilégier les plus rentables. En outre, elle est délétère pour les petits hôpitaux et implique une logique financière de l'hôpital entreprise - ne parle-t-on pas de production de soins. Voilà pourquoi nous refusons cet ensemble.
Ainsi, la maternité des Bluets est en grande difficulté financière du fait de la T2A, car le tarif de l'accouchement normal a diminué progressivement et la démarche d'accompagnement n'est pas prise en compte, ainsi pour l'allaitement. La césarienne rapporte plus à l'hôpital qu'un accouchement qui se passe bien, et l'infection urinaire plus que la césarienne. C'est totalement illogique si l'on considère la qualité des soins.
La T2A pousse à la concentration des moyens, surtout dans les maternités, afin de réduire les coûts. De plus, les femmes qui accouchent sortent de plus en plus tôt des hôpitaux, sans que les soutiens à l'extérieur soient pris en compte. Or, pour l'hôpital de Bicêtre, il n'y a pas dans certaines villes du Val-de-Marne-Ouest de gynécologues ni de pédiatres et très peu de sages-femmes en libéral. Voilà comment on suscite des difficultés.
Paul Cesbron, membre du conseil d'administration, de la coordination nationale des comités de défense des hôpitaux et maternités de proximité . - Les communautés hospitalières de territoire ont pour objectif de réaliser des économies, partant de réduire l'offre de soins. Le but était de répondre aux besoins de santé. La loi HPST autorise le maintien d'une autonomie financière des hôpitaux dans le cadre des communautés. Or, pratiquement toutes les communautés hospitalières de territoire s'inscrivent aujourd'hui dans la réduction de l'offre de soins. Alors que l'objectif était une coopération entre unités hospitalières, ce qui est souhaitable, c'est tout le contraire qui se passe actuellement.
Les groupements de coopération sanitaire se font presque exclusivement entre le public et le privé, alors que la loi permettait tout à fait des groupements entre hôpitaux publics afin d'acheter, par exemple, des matériels coûteux, comme une IRM. L'expérience démontre que les groupements de coopération sanitaire public-privé se réalisent au détriment du secteur public. Ils excluent le caractère lucratif des établissements nouveaux ; l'avantage du privé résulte de l'utilisation du matériel en cause et d'une répartition du travail qui le favorise dans les faits. Cela ne correspond pas aux besoins.
Michel Antony . - Depuis notre création en 2004, nous souhaitons la constitution de réseaux entre les hôpitaux et les autres structures de santé. Nous voulons qu'ils soient démocratiquement choisis et qu'ils respectent l'autonomie de chacun. En revanche, les réseaux actuellement constitués ne respectent pas l'autonomie des établissements : il y a toujours un établissement pivot qui l'emporte sur les autres. Ces derniers perdent des services, des lits, du personnel, tandis qu'un seul centre reçoit tous les patients, sans bénéficier pour autant d'infrastructures adaptées ni de suffisamment de personnel. C'est aberrant. Et nous constatons cette situation aussi bien dans le Vaucluse, qu'en Aveyron, en Bretagne, en Midi-Pyrénées, ou en Franche-Comté. Partout, la santé publique de proximité a disparu, avec de terribles effets sur la population ainsi mise à l'écart.
En lisant le préambule de la loi HPST, on était à deux doigts de proposer une adhésion à Mme Bachelot. Dans les faits, la loi a été détournée de son objet, au détriment de l'hôpital public avec, à la clef, la disparation de centaines de services de cardiologie, d'urgence de nuit, de chirurgie. Il ne reste que 500 maternités sur les 1 700 qu'il y avait dans les années 1970, alors que la population a augmenté et que le taux de fécondité reste élevé. Vous le voyez, nous ne sommes pas opposés à toute coopération, dès qu'elle est libre et égalitaire.
Jacky Le Menn, rapporteur . - Nous sommes allés la semaine dernière dans le Vaucluse, nous avons rencontré les différents responsables des établissements qui sont en train d'élaborer une communauté hospitalière de territoire au niveau départemental. Il ne semble pas qu'il y ait une subordination forte des petits établissements à l'égard de l'hôpital pivot d'Avignon, mais plutôt une répartition des activités en fonction des moyens.
Les groupements de coopération sanitaire pour les moyens techniques ne constituent pas une nouveauté. Ils prennent le relais des GIE qui étaient créés pour les équipements lourds, des Gip ou des syndicats inter-hospitaliers pour l'informatique ou la logistique. Les regroupements entre hôpital et clinique privée pour former un nouvel établissement ne semblent pas démarrer.
Paul Cesbron . - Les groupements de coopération sanitaire ne se limitent pas à un rapprochement entre un hôpital et une clinique. Ils concernent aussi des services, comme ceux dédiés à la cardiologie interventionnelle, qui fait l'objet d'une véritable OPA du privé. Ces regroupements s'opèrent au détriment de l'hôpital public, auquel ils coûtent très cher. La Cour des comptes a signalé le déficit pour le public des partenariats public-privé, mais ce type de regroupements se fait aussi aux dépens du public.
René-Paul Savary . - Nous sommes tous favorables à la proximité. Pourtant, les patients qui veulent le meilleur sont prêts à se déplacer pour l'obtenir : les ruraux à la ville voisine, les habitants de celle-ci à la métropole régionale, puis à Paris. Comment s'adapter à ce problème de technicité et aux mouvements de population ? En outre, de nombreux territoires souffrent d'un déficit en médecins et en infirmiers.
Vous êtes opposés à l'enveloppe fermée et à la T2A. Que proposez-vous en contrepartie ?
Michel Antony . - Dans le Vaucluse, avez-vous rencontré les comités de Valréas, de Pertuis, de Cavaillon, ou les syndicats ? Les analyses ont souvent lieu avec les responsables administratifs, moins avec les usagers ou les personnels. Les principaux concernés sont rarement interrogés, cela fausse l'analyse. Le comité de Valréas qui défend une maternité, a gagné en appel au tribunal administratif contre Mme Bachelot pour non-respect de la continuité des soins - la maternité n'a pas été rétablie pour autant. Nos amis de Pertuis ont perdu la leur, et l'hôpital est exsangue, alors que la population, proche d'une centrale nucléaire, augmente. Quelle incohérence !
Avec la loi HPST, la centralisation autocratique a triomphé. Les choix sont arrêtés par le président de la République, le ministre de la santé, les ARS, qui nomment les directeurs d'hôpitaux condamnés à suivre une seule politique. Ces derniers doivent faire au mieux en fonction des moyens qui leur sont attribués - c'est dramatique. Ils ferment des services lorsqu'il n'y a pas assez de flux. Pour nous, ce terme est une véritable injure : il s'agit de la santé des Français, pas d'une marchandise ! En ne considérant que les moyens, les concentrations s'imposent. On ne garderait que quelques CHU. Pourquoi pas un seul hôpital en France, alors ?
Certes, les gens se déplacent, mais pourquoi ne pas fermer la chirurgie publique, puisque les patients privilégient la chirurgie privée ?
Françoise Nay . - Les gens ne vont plus forcément là où ils veulent mais là où ils peuvent se faire soigner. Ils n'ont plus la possibilité de se faire opérer de choses simples près de chez eux. Une pose de prothèse de hanche ne requiert pas un grand service en orthopédie. Inversement, pour une fracture du col du fémur, les urgences peuvent vous envoyer dans une petite clinique, qui n'a pas le plateau technique d'un hôpital. Le patient va là où il y a de la place : il n'a pas le choix.
René-Paul Savary . - Mais non !
Françoise Nay . - Mais si ! Allez aux urgences de Bicêtre, vous êtes transféré sur une clinique où il y a de la place. Quand il n'y a qu'un spécialiste, en urologie par exemple, les patients vont dans le privé et payent les dépassements d'honoraires. Le choix n'existe pas : tout le monde ne va pas dans le grand service avec un grand médecin.
Vous n'avez pas parlé des budgets d'investissement des hôpitaux.
Jacky Le Menn, rapporteur . - J'allais y venir.
René-Paul Savary . - Que proposez-vous pour les financements ?
Paul Cesbron . - Nombreux sont ceux qui remettent en cause la T2A, y compris parmi ceux qui ont été à son origine. Ce financement est injuste, car il favorise le privé qui choisit les technologies médicales les plus rentables, comme la chirurgie ambulatoire, laissant les autres à l'hôpital public. C'est pourquoi nous demandons de revoir la tarification des actes effectués en ambulatoire. D'ailleurs, les Etats-Unis et la Grande-Bretagne, où l'expérience de cette tarification est ancienne, y réfléchissent.
En outre, la tarification à l'activité est inflationniste. Il est préférable de faire une césarienne plutôt que de laisser une femme accoucher normalement, ce qui n'est pas une réponse correcte. Le nombre de césariennes ne cesse d'augmenter, malgré leurs conséquences nocives sur la santé des femmes.
L'on stimule une concurrence qui n'est pas bonne tout en multipliant certains actes. Nous en déduisons qu'il conviendrait de revenir au budget global ou au prix de journée, en introduisant, le cas échéant, une part de tarification à l'activité. Nous devons tous nous pencher raisonnablement sur cette question pour aboutir à une solution plus juste et moins commerciale qu'à l'heure actuelle. Sans avoir une solution clef en main, nous souhaitons participer à la réflexion qui s'impose.
On ne pense qu'au financement du fonctionnement, qui relève de la sécurité sociale. Pour ce qui est des investissements, pour lesquels un financement d'Etat est nécessaire, dissocions-les bien des budgets de fonctionnement.
J'en reviens aux hôpitaux de proximité : la population souhaite fortement leur maintien. Vous n'avez pas en face de vous une bande d'illuminés : nous existons en raison de la volonté de la population de garder les hôpitaux de proximité. On nous rétorque que, curieusement, les gens qui y sont attachés vont ailleurs. C'est faux ! Simplement, dès qu'un établissement est menacé, on met tout en place pour qu'il en soit ainsi.
La III e République voulait construire un hôpital dans chaque canton... Le soin nécessite de la proximité. Bien sûr, certains doivent être délivrés dans des services spécialisés : on ne saurait pratiquer les greffes cardiaques à Brive-la-Gaillarde. Reste que la majorité des soins peuvent être assurés à proximité : 80 % des accouchements sont physiologiques, ils peuvent et doivent être pratiqués à proximité, dans de petites unités. Le privé n'est pas intéressé par l'obstétrique, même s'il y a quelques grosses maternités privées comme à Nantes ; la concentration des maternités dans le public aboutit à des phénomènes iatrogènes. Ainsi, 25 % des femmes sont déclenchées pour leur accouchement. La France a de mauvais taux de mortalité maternelle du fait des hémorragies de la délivrance. Or, l'induction du travail et le taux de césariennes sont les facteurs principaux des hémorragies de la délivrance. Les maternités de niveau 3 correspondent aux besoins de 2 % à 3 % des grossesses. Chaque région de France a besoin d'une de ces maternités, deux ou trois en région parisienne ou en Paca, mais toute l'obstétrique ne doit pas s'y concentrer.
Les gens, dans certaines spécialités, n'ont pas le choix.
Annie David . - Votre position me paraît raisonnable, puisque vous estimez à juste titre que chaque partenaire doit être respecté lors des mises en réseau. Comme moi, vous vous demandez quelles réponses de santé publique de proximité apporter aux populations. Si cela peut se faire dans le cadre de réseaux qui dégagent des économies, tant mieux.
La technicité est sans doute plus voulue par les techniciens que par nos concitoyens. Les regroupements des maternités ne donnent plus vraiment de choix aux futures mamans. Dans mon département de l'Isère, la maternité du plateau matheysin a fermé : pour accoucher, on doit se rendre à Grenoble ; or la descente de Vizille est très dangereuse, et le contournement, qu'on impose aux bus, bien plus long, si bien que certaines femmes accouchent dans le véhicule des pompiers ou dans la voiture de leur mari.
Lors d'une rencontre avec une délégation de parlementaires bavarois, Alain Milon nous disait hier que le problème était moins celui du nombre de professionnels que de leur répartition territoriale. Si nous étions plus exigeants, la question de la désertification médicale ne se poserait peut-être pas avec autant d'acuité. Là aussi, les gens aimeraient avoir un service de proximité.
Votre dernière proposition sur le financement est intéressante. Pourquoi, au lieu de tout baser sur la tarification à l'acte, ne pas la garder uniquement dans certains secteurs ? Séparons l'investissement du fonctionnement et faisons en sorte que le privé pratique tous les actes, et pas seulement ceux qui sont rentables.
Moi aussi, je suis attachée à une réponse de proximité sur l'ensemble du territoire.
Jacky Le Menn, rapporteur . - Vous souhaitez que les investissements lourds ne pèsent pas sur les dépenses de fonctionnement - on peut penser à des dotations d'Etat ou à des contrats de plan. Seriez-vous favorables à ce que le fonctionnement soit financé par un mix de dotations et d'une tarification ? Ne pourrait-on expérimenter un financement du parcours de soins ? Quel serait le rôle des ARS dans le cadre de la répartition territoriale des enveloppes ?
Michel Antony . - Nous défendons la valeur de subsidiarité, qui suppose de conserver toutes les structures du local au régional. C'est ce système, l'un des meilleurs au monde, qu'on est en train de détruire. Pour que le maillage territorial soit viable, des moyens sont nécessaires, d'où notre opposition aux enveloppes fermées.
On invoque souvent le manque de personnel pour justifier la fermeture des services. Dans les années 1970, on formait chaque année 9 000 médecins, alors que notre pays comptait 45 millions d'habitants encore assez jeunes. Aujourd'hui, on en est à 8 000 médecins avec une population plus âgée et plus nombreuse (60 millions). Cherchez l'erreur ! Il y a là une incohérence du pouvoir politique.
Pour mieux répartir les professionnels, il faut plus que des incitations qui se sont révélées inopérantes. On peut le lire sur le site du Conseil de l'ordre, la densité médicale n'a pas évolué depuis vingt ans. La position que nous avons prise en 2006 rejoint celle de l'association des petites villes de France : si la formation était mieux prise en charge, et les étudiants aidés financièrement, il ne serait pas stupide que les nouveaux professionnels soient nommés pendant quelques années pour une forme de mini-service public là où le besoin s'en fait sentir.
Nous sommes plus favorables aux centres de santé qu'aux maisons de santé, car il est possible d'y imposer des notions de service public, comme le tiers payant intégral ou l'interdiction des dépassements d'honoraires. Sans protocole de santé, l'on peut faire n'importe quoi... Il est d'ailleurs indispensable de supprimer le secteur privé à l'hôpital public. Aidons un hôpital sain et faisons preuve de courage politique.
Françoise Nay . - Il est préférable de réfléchir en termes de volume d'activité que de paiement à l'acte. En revanche, j'ai du mal à visualiser le financement d'un parcours de soins, surtout lorsqu'il faudra répartir les paiements entre les différents intervenants.
Certains secteurs ne sont pas encore soumis à la tarification à l'activité comme les hôpitaux locaux, la psychiatrie, les soins de suite et de réadaptation, ainsi que la gériatrie pour une part. Les prises en charge y étant multiples, la tarification à l'activité semble impossible à mettre en oeuvre en psychiatrie. Va-t-on payer davantage la chambre d'isolement ou la décompensation psychiatrique ? Songez encore que les hôpitaux locaux sont pour beaucoup des hôpitaux gériatriques.
Les hôpitaux connaissent d'extrêmes difficultés d'investissement. A Henri Mondor, il y avait 6,4 millions d'investissements pour les travaux en 2007, 4,1 millions en 2010, 2,8 millions en 2011 et 1,4 million cette année. La maintenance n'est désormais plus assurée. Continuer ainsi affaiblirait dramatiquement le parc hospitalier.
Les hôpitaux ont emprunté et certains d'entre eux se retrouvent avec des emprunts toxiques.
Jacky Le Menn, rapporteur . - Les banques ne prêtent plus.
Françoise Nay . - Alors, on n'assure plus la maintenance. L'emprunt est un piège pour l'hôpital. Enfin, certains hôpitaux n'arrivent plus à assurer la formation professionnelle continue de leur personnel. Il y a donc urgence.
Yves Daudigny, président . - Merci pour vos interventions.
Audition de Jean-Luc BARON, président, et Marie-Paule CHARIOT, membre du conseil d'administration, de la conférence nationale des présidents de la commission médicale d'établissement de l'hospitalisation privée (CNPCMEHP) (mercredi 16 mai 2012)
Yves Daudigny, président . - Je vous remercie, monsieur le président, d'être venu de Montpellier participer à nos travaux sur le financement des établissements de santé. Merci également au docteur Marie-Paule Chariot, membre du conseil d'administration de votre conférence, qui vous accompagne. Nous avons reçu vos homologues des établissements publics et des établissements privés à but non lucratif. Nous souhaitions avoir l'avis des praticiens exerçant dans les cliniques.
Quelle est votre appréciation générale sur la mise en oeuvre de la T2A, quelles sont ses incidences sur le fonctionnement et l'activité des services de soins ? Comment les tarifs hospitaliers sont-ils élaborés ? Au-delà de la question de la convergence tarifaire, dans quelle mesure la T2A peut-elle affecter les modalités de prise en charge des patients ?
La pertinence des actes et la qualité des soins sont-elles influencées par les modalités de tarification ? Faut-il les prendre en compte dans les modalités de financement ou trouver d'autres moyens non financiers de les garantir ?
Jean-Luc Baron, président de la CNPCMEHP . - Je vous remercie vivement de nous avoir invités, car il est relativement nouveau d'auditionner les représentants de CME du secteur privé.
La T2A est le mode de rémunération des établissements. Les médecins, le plus souvent libéraux, ayant un autre système de rémunération, l'on pourrait croire que lorsqu'ils exercent dans les établissements de santé, ils ne sont pas concernés par la T2A. C'est tout le contraire, car elle influe sur tous les volets de la prescription, qu'il s'agisse des actes, de la DMS, des dispositifs médicaux implantables (DMI) ou des médicaments.
La T2A existe depuis dix ans et, si l'on voit mal comment revenir dessus, des améliorations sont nécessaires, d'autant que les remarques du comité d'évaluation n'ont pas toujours été prises en compte.
Les améliorations fondamentales à lui apporter concernent la qualité et la sécurité du patient, qui doivent être mieux prises en compte. La loi HPST a d'ailleurs confié de nouvelles missions aux CME privées en la matière. Le péché originel de la T2A est de n'avoir jamais intégré ces données de qualité et de sécurité ainsi que les coûts qui s'y rapportent. Pour ses instigateurs que nous avons souvent interrogés au cours de nos journées nationales, qualité et sécurité figurent dans le panier de la T2A. Telle n'est pas l'expérience des médecins libéraux exerçant dans les établissements privés : lorsqu'ils font de la qualité, on ne considère pas qu'ils travaillent, ce qui revient pour eux à une baisse de leurs revenus. La qualité ne se décrète pas, elle s'organise.
Autre limite de la T2A, l'innovation. Le système, qui a à peu près fonctionné durant les deux premières années, s'est vite dégradé pour les praticiens du privé qui n'ont plus eu accès à l'innovation, en raison d'effets pervers du système. Les DMI intégrés dans la T2A étant de plus en plus chers, la tarification des GHS devient nettement sous-évaluée, ce qui empêche parfois l'utilisation de certains dispositifs. Cette situation pénalise tout le monde : établissements, médecins, patients.
Yves Daudigny, président . - Les 2 300 GHS servent à établir les tarifs. Tout acte est rattaché à un GHS, qui entraîne un tarif payé par l'assurance maladie à l'hôpital.
Jean-Luc Baron . - Un GHS constitue un panier comprenant la logistique et les DMI, pour lesquels il n'y a pas de liste en sus, contrairement aux nouveaux médicaments. Le ligachur, par exemple, est un bistouri réduisant les hématomes. Les consommables revenant à 600 euros pour un GHS de 800 euros, on ne peut l'utiliser, alors que l'on retrouve le coût après. Et cela pénalise les médecins et leurs patients.
Marie-Paule Chariot, membre du conseil d'administration de la CNPCMEHP . - A l'instar des pays nordiques, la médecine ambulatoire se développe. Or, pour certains actes (ligament du genou, chirurgie de l'épaule), le coût du matériel implanté est supérieur au tarif du GHM, (groupe homogène de malade). La seule solution pour équilibrer nos comptes, c'est terrible, est de faire rester le patient deux nuits, car le tarif qui a été calculé pour un séjour de deux nuits et de trois jours est supérieur de 500 euros, ce qui permet de couvrir le surcoût du dispositif.
Les actes des médecins influencent la durée des séjours. Dans la T2A actuelle, un acte aboutit à un GHS. Dans l'exemple du ligament du genou, le tarif est valable pour un séjour d'un jour, de deux ou trois jours. Or, entre le sportif qui pourra rentrer chez lui le soir même, et l'obèse insuffisant cardiaque, diabétique et fumeur, nous n'avons aucune possibilité de modulation, ni des tarifs, ni de la durée du séjour.
Autre sujet, le codage des actes : le médecin code son acte et le réalise selon les références de sa société savante. L'établissement groupe cet acte pour fabriquer un séjour, en prenant en charge les maladies supplémentaires (la surveillance du diabète, de la tension...) ; on aboutit à un séjour GHM, indépendant de l'acte du praticien, mais qui a un coût pour la société puisqu'il sera payé par l'assurance maladie. Malgré la partie autonome, le codage des actes pratiqué par les établissements est indissociable de l'acte pratiqué par l'opérateur. Comme l'établissement est limité financièrement, il ne peut proposer n'importe quel type de matériel. Si l'assurance maladie rembourse du matériel en sus, ce n'est pas systématique : des adaptations apparaissent nécessaires.
La qualité et la pertinence de l'acte dépendent du travail qui aura été fait en amont avec le patient : rencontre, écoute, définition de la bonne durée de séjour, organisation. Or, rien de cela n'est pris en compte dans la T2A. Oui, la mise en oeuvre de la T2A a bien des incidences sur les soins et les modalités de prise en charge, et c'est lié au codage des actes.
Jean-Luc Baron . - Vous nous interrogez ensuite sur les effets de la T2A sur la restructuration de l'offre et sur la mise en oeuvre d'un parcours de soins.
La T2A a une approche en silo : elle s'intéresse à l'acte pratiqué dans l'établissement, et peu à ce qui se passe autour, en aval ou en amont. Elle a entraîné des restructurations dans le secteur privé, mais peu dans le secteur public, ce qui n'est pas surprenant étant donné l'absence de convergence.
Le parcours de soins voit se développer des expériences de type entreprise, organisation médicale autour d'une pathologie sur un territoire donné. Certains libéraux se sont mis en réseau pour le cancer du sein : ils tentent de développer une meilleure prise en charge, un accompagnement du patient tout au long du parcours de soins. Toutefois, ces expériences novatrices ne trouvent pas d'espace de contractualisation. La loi HPST offre bien des possibilités d'expérimentation, mais pas d'interlocuteur pour ce nouveau type de modélisation.
Enfin, un mot sur la pertinence, que nous avons évoquée lors d'un récent colloque avec la FHP. Lorsque la sécurité sociale élabore son propre référentiel, les résultats ne sont pas satisfaisants. Par exemple, le Languedoc-Roussillon a été une région pilote sur la pertinence de l'acte d'appendicectomie. Un médecin de l'Urcam a réuni un groupe de travail qui a défini pour critère de pertinence le résultat de l'anatomopathologie, un examen qu'on ne peut réaliser que quinze jours après l'intervention ! Or, celle-ci est souvent réalisée en urgence sur des enfants, avec des parents affolés... Pourtant décisif, l'examen d'imagerie n'a pas été évoqué. Il aurait fallu faire appel à des professionnels... Les choses évoluent, grâce à la HAS.
Enfin, il nous manque un espace de tarification pour de nouveaux modèles d'organisation médicale transversale. Lorsque des établissements prennent l'initiative, elle se solde souvent par un échec, car les directeurs d'établissement ont du mal à dialoguer avec les médecins. L'on a besoin d'évoluer sur des modèles novateurs.
Jacky Le Menn, rapporteur . - Vous dites que des GHS sont sous-évalués, que des tarifs sont irréalistes. Faut-il exclure de la tarification certains GHS (en réanimation, en soins intensif de cardiologie...), notamment ceux qu'on ne parviendra jamais à solvabiliser par un tarif ? Pourquoi ne pas les mettre dans une dotation spécifique, un peu comme pour les urgences ?
En ce qui concerne la pertinence des actes, certains ont une visée de couverture médico-légale. Leur volume, surprenant, représente un coût important. Qu'en pensez-vous ?
Enfin, la convergence tarifaire a-t-elle atteint ses objectifs ? Doit-elle être poursuivie ?
Jean-Luc Baron . - On peut en effet imaginer mettre à part certains GHS. Ne serait-il pas plus simple d'isoler les DMI ? Les GHS sont en effet complexes : l'emploi d'un matériel particulier doit-il impacter l'ensemble du GHS ? Leur nombre est déjà élevé. Il ne faut pas en rajouter.
Jacky Le Menn, rapporteur . - Il faut un autre mode de financement !
Marie-Paule Chariot . - Les journées de réanimation, celles de soins intensifs de cardiologie, de néphrologie ou de pneumologie, celles de surveillance continue, sont tarifées à part du GHS. Il y a un prix par journée, en plus du GHS et indépendant de lui. La réanimation (détresse imminente ou avérée), la surveillance continue (passage en détresse possible), les soins intensifs (unités spécialisées par service), toutes ces structures ont un prix de journée...
Jacky Le Menn, rapporteur . - Nous avons été à l'Atih.
Marie-Paule Chariot . - Alors vous savez que l'échelle nationale des coûts a été définie avant la T2A. En réalité, les tarifs ont été élaborés avant de connaître les coûts. Par conséquent, des ajustements sont nécessaires.
Jacky Le Menn, rapporteur . - Les responsables de la T2A n'en font pas un secret : les différents coûts, s'ils servent de référence, sont décrochés des tarifs. L'échantillon lui-même ne serait pas représentatif. Il serait intéressant de créer un comité scientifique pour étudier ces questions. Le ministère y travaillerait.
Jean-Luc Baron . - Il faudrait trouver un moyen que la tarification soit au plus près du coût. Il est en effet fréquent que les GHS soient sous-évalués.
Jacky Le Menn, rapporteur . - Tout doit rester dans l'Ondam.
Laurence Cohen . - Quand elle incite à multiplier les actes et que la codification place le médecin dans une logique de rendement, la tarification n'a-t-elle pas des effets pernicieux ? Les femmes qui accouchent restent très peu de temps à la maternité et le nombre de césariennes augmente. Avec une césarienne, l'accouchement va plus vite... Je pense également à la valorisation de l'IVG.
Jean-Luc Baron . - Il est vrai qu'en théorie le paiement à l'acte est inflationniste. En obstétrique, ce n'est pas le cas. Dans les établissements de qualité, le nombre de césariennes est stable et reste moins élevé que dans d'autres pays européens.
La T2A peut, il est vrai, inciter à multiplier les actes : lorsque deux actes sont nécessaires sur le même patient, il n'y a quasiment qu'un GHS, ce qui peut inciter à tronçonner les séjours pour être payé au juste prix. Le premier acte est payé à 100 %, le second à 50 %. Cela pose des problèmes de sécurité : parfois, on effectue deux anesthésies générales pour ne pas avoir à travailler gratuitement pour le deuxième acte. Ne tombons pas pour autant dans les préjugés sur la multiplication des actes. S'il y a des déviances, elles sont minimes. Les patients ne veulent pas qu'on multiplie les actes : une césarienne n'est pas sans risques !
René-Paul Savary . - Quelle est votre position au sujet des dépassements d'honoraires ? N'y a-t-il pas un challenge à relever pour surmonter la contradiction entre l'insuffisance de financement de certains actes et les dépassements d'honoraires ?
Jean-Luc Baron . - Les dépassements d'honoraires ont subi une certaine inflation du fait de l'augmentation des charges et de la non-revalorisation tarifaire des actes, laquelle avait pourtant été programmée chaque année par la CCAM. Dans la plupart des cas, ils sont justifiés : nous avons des employés ; une aide opératoire, deux secrétaires, c'est une petite entreprise à faire vivre. Bien sûr, des seuils sont nécessaires. Les dépassements d'honoraires concernent surtout les grandes métropoles (Paris, Lyon, Marseille). Au moment de l'autorisation des Sros, un rapport avait dénoncé le scandale que représentaient en Languedoc-Roussillon des dépassements d'honoraires de l'ordre de 30 % en cancérologie. J'appelle cela du secteur optionnel : globalement on est entre 50 % et 100 % du tarif sécurité sociale. Les abus sont exceptionnels. Dans la plupart des cas, les dépassements sont nécessités par la non-réévaluation des tarifs. Quand les actes sont bien rémunérés, comme en chirurgie cardiaque, ils sont moins fréquents.
René-Paul Savary . - Les actes ne sont pas suffisamment rémunérés, soit. Comment expliquez-vous alors qu'autant de praticiens ne travaillent plus qu'à temps partiel ? C'est contradictoire...
Yves Daudigny, président . - C'est un médecin qui le dit...
René-Paul Savary . - ... et qui suppose que les rémunérations sont suffisamment importantes pour permettre de bien vivre sans travailler à temps plein.
Jean-Luc Baron . - La tarification doit prendre en compte la qualité et la performance, ce qui n'est pas le cas actuellement. La qualité doit être rémunérée.
Quant au temps partiel, la population médicale est une population vieillissante et qui se féminise beaucoup. Les femmes prennent du temps libre.
Laurence Cohen . - C'est du sexisme.
Jean-Luc Baron . - Absolument pas ! Les hommes aussi, mais beaucoup de femmes ne travaillent pas le mercredi, c'est culturel. Quand je m'occupe de la présidence de la CME, je le fais bénévolement : ce n'est pas valorisé, et je suis à temps partiel.
René-Paul Savary . - Je dresse un simple constat, il y a une réduction globale du temps de travail : les salariés ont les trente-cinq heures, et dans les professions libérales, on ne trouve plus un dentiste qui travaille cinq jours par semaine. Là où on avait trois spécialistes, il en faut désormais cinq. Parallèlement, on se plaint d'être mal rémunéré : ce n'est pas très logique !
Marie-Paule Chariot . - Le temps plein est calculé sur le temps de mise à disposition de la clientèle. Je consacre pour ma part une journée par semaine à la Société française d'anesthésie, et quatre jours à la clinique. Je travaille cinquante heures par semaine.
Jean-Luc Baron . - Des études sur le temps de travail des médecins en Languedoc-Roussillon montrent qu'ils travaillent entre cinquante et soixante heures par semaine, plutôt que trente heures.
Marie-Paule Chariot . - Bien que nous ne comptions pas nos heures, elles ne sont pas toutes à la disposition des patients. Nous participons à des conférences, à des revues d'expert : c'est du temps de travail, même si cela n'apparaît pas comme tel.
René-Paul Savary . - Je ne le conteste pas. Il n'empêche qu'on effectuait naguère ces activités en plus du travail de tous les jours. Les choses ont évolué, et il faut tenir compte de tous les paramètres car on manque de médecins.
Marie-Paule Chariot . - S'agissant de la pertinence des actes, rassurez-vous. Les médecins pratiquent des actes en fonction de références publiées par leurs sociétés savantes. Nous n'effectuerons pas une césarienne sans raison. Tout acte est adossé à des références. Cela n'est pas intégré dans la tarification, mais si nous ne les appliquions pas et qu'un accident se produisait, nous aurions à en assumer les conséquences. L'augmentation du nombre d'actes est corrélée au vieillissement de la population. Un anesthésiste n'endort pas pour rien !
Annie David . - Les jeunes accouchées ne restent que trois jours à la maternité. Même sans raison médicale profonde, les cinq jours qu'on leur octroyait autrefois n'étaient pas du luxe. Cela fait partie de la qualité que vous évoquiez en introduction, et la sécurité est également en jeu. En caricaturant, on se demande si la T2A n'a pas favorisé des départs précipités, pour permettre davantage d'accouchements.
Jean-Luc Baron . - Elle y a sûrement fortement contribué. Cependant, le retour précoce au domicile est bien vécu quand il a été bien préparé. Les équipes obstétriques y sont favorables, à condition que la transversalité soit respectée. Des programmes comme le Prado (plan de retour à domicile précoce des accouchées) comportent un accompagnement à domicile par le personnel de la caisse d'assurance maladie. Mettre tout le monde dehors au bout de trois jours serait absurde et coûteux.
Il y a une réflexion à mener avec les professionnels et la HAS. Les recommandations de celle-ci ont une durée de vie de cinq ans ; comme il en fallait autant pour les préparer, elles étaient pour partie obsolètes dès leur publication. On a besoin de vrais référentiels établis avec les professionnels de terrain, et pas seulement avec ceux qui pratiquent un métier d'expertise. On l'a vu avec le décret chirurgie quand on exigeait un anesthésiste par salle. Leur président de l'époque, qui ne fréquentait guère le bloc opératoire, ne s'était pas aperçu que c'était intenable. Beaucoup de caisses d'assurance maladie établissent leurs propres référentiels, comme si elles détenaient la vérité : il est nécessaire d'évoluer pour arriver à travailler ensemble.
Jacky Le Menn, rapporteur . - La DMS a diminué avant la T2A. Ma collègue soulève un problème social, car la jeune accouchée peut trouver à son domicile ses trois autres enfants ! Elle revient parfois à l'hôpital pour une autre pathologie...
Que pensez-vous du financement des activités qui ne relèvent pas de la T2A, notamment des Migac ? Jugez-vous l'évaluation objective ?
Jean-Luc Baron . - Si l'on s'en tient aux chiffres, les Migac sont réparties à 95 % dans le public et 5 % dans le privé. Même si ces chiffres évoluent avec la prise en charge de missions de service public par le secteur privé, notamment la permanence des soins en établissement de santé, ils ne reflètent pas la réalité des choses. Le privé est spolié de l'innovation thérapeutique, au motif que c'est du domaine de l'université et du public. Pourtant, la coelioscopie est née dans le secteur privé, à Lyon. N'avons-nous pas tous été formés à l'hôpital, et perdrions-nous en traversant la rue notre capacité à innover ? Il y a là matière à évoluer.
Les cartes sont déjà jouées dans la permanence des soins. On relève des différences importantes d'une région à l'autre : en Languedoc-Roussillon, le partage (deux tiers pour le public, un tiers pour le privé) reflète à peu près la réalité ; en Midi-Pyrénées, le privé n'a que cinq ou six lignes de garde. Il y a des progrès à réaliser pour corriger ces incohérences.
Jacky Le Menn, rapporteur . - Quelles sont vos relations avec le contrôle médical par rapport au codage ? Y-a-t-il beaucoup de contestations ?
Marie-Paule Chariot . - Elles sont difficiles, car les référentiels de l'assurance maladie ne sont pas cohérents avec ceux des sociétés savantes. Un médecin pratique un acte, l'établissement facture un séjour selon les références professionnelles du praticien ; le guide méthodologique de facturation établi par l'assurance maladie ne reprenant pas ces références, l'établissement est sanctionné et l'indu peut atteindre cent fois la sanction - jusqu'à des millions d'euros. Par exemple, selon l'assurance maladie, le psychologue associé à des soins palliatifs doit apparaître dans le dossier. Or, n'étant pas diplômé des facultés de sciences, il n'est pas soignant, ce qui, selon l'ordre des médecins, lui interdit tout accès au dossier de soins. Or l'assurance maladie ne valide le séjour que s'il a pu écrire dans le dossier.
Yves Daudigny, président . - Comment les choses se passent-elles en pratique ?
Marie-Paule Chariot . - En pratique, l'observation du psychologue ne figure pas dans le dossier, le séjour n'est pas reconnu comme soin palliatif, l'établissement est sanctionné, ce qui implique un remboursement, et, au-delà d'un certain nombre de sanctions, il y a des indus et des pénalités pour excès de GHM mal exécutés : on est dans l'impasse.
René-Paul Savary . - Cela se règlera avec le dossier médical personnel.
Marie-Paule Chariot . - L'accès sera hiérarchisé.
René-Paul Savary . - Le psychologue pourra laisser une trace.
Marie-Paule Chariot . - La situation est absurde. Le psychologue qui fournit une vraie aide en fin de vie n'a pas accès au dossier. Voilà un exemple de difficulté au quotidien qui provoque des indus, puis des sanctions, parfois explosives. Dans mon établissement, elles atteignent 400 000 euros, parce qu'on n'a pas retrouvé dans un dossier des traces qui n'avaient pas à y figurer.
Jacky Le Menn, rapporteur . - L'assurance maladie et les sociétés savantes ne peuvent-elles trouver un consensus sur les référentiels ?
Marie-Paule Chariot . - L'assurance maladie établit son guide méthodologique de facturation avec ses praticiens, sans faire appel aux sociétés savantes.
Jacky Le Menn, rapporteur . - Souhaiteriez-vous des conférences de consensus ?
Marie-Paule Chariot . - Pour toutes les spécialités.
Jean-Luc Baron . - Avec un cadre méthodologique...
Jacky Le Menn, rapporteur . - ...partagé...
Jean-Luc Baron . - ...fourni par la HAS, conformément à ses missions.
Jacky Le Menn, rapporteur . - Sous l'égide de la HAS.
Yves Daudigny, président . - Pourriez-vous préciser dans quel cas le deuxième acte est payé à 50 % ? Est-ce lorsqu'il est effectué au cours de la même intervention chirurgicale ?
Jean-Luc Baron . - Quand le même praticien réalise deux actes lors de la même intervention, le second est tarifé à 50 %.
René-Paul Savary . - Et le troisième est gratuit !
Jean-Luc Baron . - Il m'arrive d'enlever trois ou quatre petits cancers de la peau sous la même anesthésie. Le premier est payé, le deuxième à moitié, le troisième pas du tout. Je pourrais pratiquer des dépassements d'honoraires...
Annie David . - Seriez-vous rémunéré si le patient était hospitalisé à nouveau pour des cancers qu'on aurait détectés lors de la première intervention ?
Jean-Luc Baron . - Des déviances existent sûrement, mais ce n'est pas la règle.
Annie David . - Cela rentrerait-t-il dans la T2A ?
Jean-Luc Baron . - Oui. Deux spécialités peuvent aussi intervenir ensemble : il n'y a qu'un seul GHS ; la logistique comprend pourtant deux actes.
René-Paul Savary . - C'est tout à fait anormal. Si le médecin demande des examens complémentaires dans le cadre d'un bilan sémiologique, le même spécialiste peut réaliser l'échographie, la radio du poumon et éventuellement le scanner en un seul rendez-vous. J'ai pourtant eu des patients qui en avaient trois, avec déplacement en ambulance ou en VSL. Et la sécurité sociale rembourse.
Annie David . - C'est incohérent !
René-Paul Savary . - Téléphonez, et, comme par hasard, on obtient les trois rendez-vous en même temps. Ce sont des choses à régler, les possibilités de débordement sont trop grandes.
Marie-Paule Chariot . - Pour le patient opéré d'une péritonite, qui se casse la jambe en tombant du lit, on ne compte qu'un séjour. On aura un GHM de péritonite, mais deux actes. Le fémur cassé ? C'est cadeau !
Yves Daudigny, président . - Je vous remercie beaucoup de vos réponses.
Table ronde réunissant les organisations syndicales des personnels hospitaliers (mercredi 16 mai 2012)
Yves Daudigny, président . - Nous sommes heureux d'accueillir les représentants des organisations syndicales des personnels hospitaliers : Nathalie Canieux, secrétaire générale, de la Fédération CFDT Santé sociaux ; Luc Delrue, secrétaire fédéral, de la Fédération des personnels de services publics et des services de santé FO ; Nathalie Gamiochipi, secrétaire générale, et Caroline Ferreira, membre de la commission exécutive, de la Fédération CGT Santé et Action Sociale ; André Hoguet, permanent fédéral, de la CFTC Santé Sociaux ; Jean-Marie Sala, secrétaire général, et Elisabeth Douaisi, de la Fédération Sud Santé-Sociaux.
Notre mission se penche depuis quatre mois sur les règles de financement des établissements hospitaliers, qui ne sont qu'une des modalités de répartition de l'Ondam hospitalier fixé annuellement par la loi. Cette question peut paraître limitée par rapport au champ très vaste qu'ont à connaître les organisations syndicales ; il nous a cependant paru nécessaire de les entendre car ces règles ont des incidences directes, non seulement sur le financement des établissements, mais aussi sur l'orientation de leurs activités.
Nous souhaitons connaître votre appréciation générale sur la mise en oeuvre de la tarification à l'activité (T2A), sur ses aspects positifs et négatifs du point de vue des établissements comme de leur personnel et des patients, ainsi que par rapport aux autres sources de financement, comme les missions d'intérêt général et d'aide à la contractualisation (Migac). Quels correctifs, quelles modifications fondamentales doivent, selon vous, être apportés au système ?
Je salue chacune et chacun d'entre vous, ainsi qu'Annie David, présidente de la commission des affaires sociales, Jacky Le Menn, rapporteur, et René-Paul Savary, sénateur de la Marne.
Jean-Marie Sala, secrétaire général, Fédération Sud Santé-Sociaux . - Notre appréciation de la mise en place de la T2A est négative ; pour nous, elle est le pendant de la tarification à l'acte dans le secteur libéral. Elle privilégie le privé commercial au détriment du public, les actes techniques au détriment d'une prise en charge plus globale des patients : voilà la critique de fond qui remonte de nos équipes. Elle a des effets pervers. Certaines disciplines, certains établissements, ont augmenté de façon significative leur activité, sans que personne ne s'interroge sur la pertinence des actes pratiqués. La T2A a imposé des regroupements d'établissements, dont certains n'étaient pas nécessaires. De véritables usines à soins ont été créées, des méga-maternités, des usines à bébés qui prennent mal en charge les mères et leurs enfants. La durée de séjour y est de plus en plus courte, ce qui entraîne des retours après quelques jours - et une nouvelle facturation : les soi-disant économies au moment de l'accouchement sont perdues lors des suites.
La T2A provoque des inégalités de traitement, les personnes en situation familiale ou sociale difficile nécessitant souvent des durées de séjour plus longues. Elle risque d'induire une sélection des patients, un tri entre les patients « rentables » et les autres. On ne peut pas se soigner n'importe où. Le privé commercial cible ses patients, alors que le service public ne fait pas de sélection. Ne prendre en charge que les actes techniques, c'est laisser de côté l'accompagnement des patients, qui n'est pas valorisé. Beaucoup de patients malades chroniques exigent une prise en charge globale : la T2A, sur ce plan, est destructrice.
La coopération entre les établissements n'est pas toujours choisie : les établissements en viennent à se faire concurrence sur les activités « rentables » plutôt que sur celles qui répondent à tous les besoins de la population.
Les Migac ont été conçues comme un correctif, mais elles sont totalement insuffisantes ; elles sont la variable d'ajustement des budgets. Dans la mesure où l'enveloppe est fermée, on constate simultanément une baisse des tarifs et une baisse des Migac parce que le volume de soins est plus élevé. C'est particulièrement flagrant dans les maternités : comme le tarif de l'accouchement normal baisse, on favorise les césariennes programmées, mieux valorisées, qui ne sont pourtant favorables ni aux mères ni aux bébés. Les Migac ne permettent pas la prise en charge des besoins réels, par exemple des personnes les plus défavorisées. Il faut revenir à un financement plus forfaitaire pour une prise en charge plus globale des patients ; notre position est d'ailleurs la même pour la médecine de ville...
Il faut enfin réévaluer l'Ondam en fonction des besoins de santé.
Mme Elisabeth Douaisi, Fédération Sud Santé-Sociaux . - Je veux parler d'un secteur dont on ne parle pas souvent, qui appartient au service public hospitalier, où j'exerce en tant qu'infirmière dans une clinique mutualiste généraliste à Nantes : le secteur PSPH (participant au service public hospitalier), rebaptisé Espic (établissement de santé privé d'intérêt collectif) par la loi HPST. Le financement de ce secteur est exactement le même que celui de l'hôpital public. Je travaille dans un établissement qui est pour moitié libéral et pour moitié Espic. La partie libérale fonctionne ; la partie Espic voit son activité augmenter tous les ans, mais à cause de la convergence tarifaire, l'effet volume est anéanti par l'effet prix, les tarifs ne cessent de baisser. Alors on cherche à économiser sur tout et partout. Les ARS mettent en place des plans de redressement. Les personnels sont épuisés, la valeur du point est bloquée depuis deux ans. La convention collective du 31 octobre 1951 a été dénoncée et il n'y a aura pas d'accord au 1 er décembre. La différence de salaire pour une infirmière en fin de carrière entre ce secteur et la fonction publique est de 300 euros. La qualité des soins diminue, nous n'avons plus les moyens de soigner. Nous avons été convoqués par la Haute Autorité de santé (HAS) en raison des suicides qui touchent le milieu hospitalier, public comme privé, infirmières et médecins ; c'est bien, mais nous disons que le tissu social se délite, qu'il faut agir vite ! Les conditions de travail sont déplorables ! Les dossiers de souffrance au travail commencent à sortir, il y en aura d'autres !
Quant aux Migac, versées par l'ARS pour compenser les effets pervers de la T2A dans le secteur public, il faut aller les chercher à l'arraché en fin d'année ; les hôpitaux publics passent avant les PSPH.
Le codage des dossiers... On demande aux médecins de le faire en plus de leur travail médical. Beaucoup le disent : ils ne sont pas là pour ça ! En conséquence, il y a des erreurs et on ne récupère pas l'argent auquel on aurait droit.
La T2A pose des problèmes complexes. Les médecins demandent des salaires mirobolants. On joue avec la durée moyenne de séjour (DMS). Les maternités, qui ont été citées, en offrent un « bon » exemple. Du jour au lendemain, il faut passer de 2 500 à 3 200 naissances, on ramène la durée de séjour à deux ou trois jours au mépris de la sécurité des femmes et sans avoir eu le temps de mettre en place le suivi à domicile. On ne garde que les cas les plus difficiles, les autres se débrouillent...
On a voulu la mort des Espic, mais nous nous accrochons. C'est le seul secteur qui ne pratique pas de dépassements d'honoraires.
Luc Delrue, secrétaire fédéral, Fédération des personnels de services publics et des services de santé FO . - Il est nécessaire de resituer le problème de la T2A dans le cadre de l'enveloppe fermée de l'Ondam. Notre organisation syndicale s'est toujours opposée à cette logique. Dans le contexte de la recherche effrénée d'une diminution des dépenses publiques, au nom du dogme de la règle d'or budgétaire, des voix s'élèvent à juste titre pour dénoncer les contraintes qui pèsent sur les établissements et la santé. La RGPP et la création des ARS ont renforcé cette logique comptable. La loi HPST a détruit la notion de service public hospitalier et bouleversé les missions de service public des établissements. Tous les dispositifs de contractualisation consacrent les pleins pouvoirs des directeurs généraux des ARS ; ils marquent une étape vers la régulation d'un système de santé soumis à la loi des marchés financiers. Nous sommes par ailleurs opposés à la mise en place d'objectifs régionaux de dépenses d'assurance maladie - les Ordam.
FO demande l'abandon de la loi HPST. Le mode d'allocation des ressources par le biais de la T2A est une des faces de la même pièce : d'un côté, la recherche de la rationalisation de l'offre de soins avec les schémas régionaux d'organisation des soins (Sros) entraîne restructurations, regroupements, fermetures de services et d'établissements ; de l'autre, l'augmentation des contraintes financières affecte directement le nombre et la nature des effectifs de la fonction publique hospitalière, où l'on compte environ 200 000 contractuels sur un million d'agents.
Cette nouvelle organisation de l'hôpital public, alliée aux contraintes budgétaires, place au premier plan le retour à l'équilibre, avec pour conséquences la disparition d'activités médicales, la fermeture de services, de lits et de places dans les hôpitaux, la suppression d'emplois médicaux et non médicaux, la remise en cause de certains investissements, le recours aux partenariats public-privé (PPP), une atteinte aux statuts et aux conventions collectives des personnels.
Dans le même temps, les circulaires tarifaires ont gelé des millions d'euros en 2010, 2011 et 2012. Le plan de retour à l'équilibre annoncé le 7 novembre 2011 a révisé à la baisse l'Ondam 2012, le faisant passer de 2,8 % à 2,5 % ; il prévoit aussi de contenir le taux annuel de progression de 2013 à 2016. Ce sont les patients et les assurés sociaux qui en subissent et en subiront les conséquences. Les réponses de santé publique se dégradent, comme les conditions de travail des personnels.
FO s'oppose à la remise en question de ce pilier de notre République et demande le retour aux valeurs fondamentales : l'accès aux soins pour tous sans condition de rentabilité pour l'hôpital. Il faut redonner les moyens nécessaires aux établissements hospitaliers publics et aux Espic ; rompre avec la T2A qui fragilise l'équilibre financier des établissements ; arrêter la convergence tarifaire public-privé. Il faut sortir de cette logique de « trajectoire des finances publiques » imposée par les critères européens et le diktat du retour à l'équilibre, qui plonge les établissements dans les déficits. Chaque euro de déficit à l'hôpital est un euro d'économie pour l'Ondam, car les déficits sont absorbés par les fonds propres des hôpitaux au détriment de ces derniers.
On pourrait imaginer un nouveau mode d'allocation des ressources, s'apparentant au système du prix de journée qui existait avant le budget global et permettait de débloquer un budget complémentaire en cours d'année ; les établissements pourraient ainsi prendre en charge les besoins de la population.
Nathalie Canieux, secrétaire générale, Fédération CFDT Santé Sociaux . - La T2A, c'est le petit bout de la lorgnette... Elle n'est qu'un outil parmi d'autres. Il convient de relier entre eux les éléments qui posent problème. En dehors de la T2A, la loi HPST a été mise en oeuvre par petits morceaux. Tout ce qu'elle préconise pour l'hôpital public a été mis en oeuvre, mais pas ce qui concerne l'amont ni l'aval de l'hôpital. Son application pèse uniquement sur l'hôpital, alors que le parcours de soins, qui est au coeur du dispositif, a été oublié ; l'hôpital ne peut tout prendre en charge.
La T2A est arrivée parce que nous avions des problèmes avec le budget global. Les a-t-elle résolus ? Sûrement, sur la transparence et la connaissance de l'activité des établissements ; c'est sur ce plan un outil intéressant. Mais le reste n'a pas suivi. Des zones d'opacité demeurent : comment calcule-t-on les tarifs ? Pourquoi ne prennent-ils pas en compte la qualité et d'autres éléments encore ? Une de vos auditions a montré que la T2A était pratiquée différemment à l'étranger. C'est dire qu'un autre mode de calcul est possible. Ce n'est pas l'outil qu'il faut remettre en cause, mais la façon dont il est mis en oeuvre. La conséquence du système actuel, c'est la course à l'activité ; mais plus il y a d'activité, plus les tarifs baissent ; et plus ils baissent, plus on cherche à accroître l'activité ! Où est la masse salariale dans les tarifs ? Comment les coûts de production du soin sont-ils calculés ? Comment y prend-on en compte l'évolution de la masse salariale, les conséquences du LMD ? Quid des quotas de personnel par activité ?
Les négociations sont en panne dans le secteur, c'est vrai par exemple pour la convention de 1951. Le dialogue social est moribond.
La T2A est liée à l'Ondam. Toutes les personnes que vous avez auditionnées reconnaissent que nous avons un problème avec le caractère fermé de l'enveloppe. Tant qu'il ne sera pas réglé, nous serons coincés ! Quand bien même on transférerait des fonds de l'hôpital vers l'aval, vers le domicile, les besoins continueront d'augmenter. La question de l'augmentation des ressources de l'assurance maladie est fondamentale.
La T2A a-t-elle des conséquences sur l'organisation du travail ? Oui, mais il y a bien d'autres problèmes, plus anciens. Nous avons lancé une enquête sur les conditions de travail à l'hôpital : nous avons reçu 56 400 réponses, ce qui est un problème en soi ! Ce qu'on y décrit atteste de l'ampleur du problème, qui touche aussi aux comportements, au défaut de management, aux rapports entre professions médicales et paramédicales : tout cela va au-delà de la tarification et n'y est pas forcément lié. Ce qui est sûr, c'est que la course à l'activité, avec de moins en moins de personnel, détériore les conditions de travail.
Faut-il introduire des critères de qualité dans les tarifs ? Oui, à condition de s'entendre sur ce qu'est un « soin de qualité ». Est-ce un bon diagnostic et un bon médicament ? Un soin qui guérit ? Une prise en charge globale ? Les critères sont difficiles à cerner. Il est certain que les conditions de travail des personnels ont une influence. Dans d'autres pays, la tarification prend en compte la qualité du soin et de la prise en charge. Il semble que la HAS y travaille ardemment. C'est intéressant et nous y contribuons.
Nous pensons qu'il faut réfléchir globalement. Qu'attend-on de l'hôpital ? Tout doit-il être pris en charge par lui ? Sinon, par qui ? Quid des maisons de santé et de leur modèle économique ? Si l'on doit y payer autant qu'en médecine de ville, cela ne marchera pas. Quand des patients viennent à l'hôpital pour y recevoir des soins qui ne relèvent pas de l'hôpital, c'est avant tout parce qu'ils ne paient pas. Si l'on ne réfléchit pas au modèle économique des maisons de santé, l'échec est certain. L'hôpital ne doit pas soigner tout et n'importe quoi.
Le modèle économique des établissements de santé est lié à leur financement. Lorsque vous avez auditionné le directeur de la sécurité sociale, il a souligné qu'il faudrait examiner les modes de financement de l'hôpital public à l'aune des contraintes pesant sur les services d'intérêt général en Europe. Nous n'avons pas du tout réfléchi à cette question. Quel modèle veut-on en France ? L'hôpital est-il un service d'intérêt général ? S'il ne l'est pas, qu'est-il ? Ce débat devra être ouvert rapidement. Trois modèles économiques coexistent aujourd'hui pour faire la même chose, avec des statuts et des régimes fiscaux différents. On rejoint là la question de la convergence : est-elle intéressante ? Je ne suis pas certaine qu'elle soit possible, ni pertinente. Si l'idée est abandonnée, que fait-on des groupements de coopération sanitaire créés par la loi HPST, alors que le personnel circulera entre établissements privés lucratifs, privés non lucratifs et publics ? Comment comprendre un modèle qui fait converger les coûts de production alors que les établissements n'ont rien en commun ?
Les Migac sont une soupape, on y met tout ce qui n'est pas inclus dans les tarifs ; en réalité, on est en train de recréer de petits budgets globaux... Plus on gonfle les Migac, plus on s'expose à cette dérive. Nous avons travaillé sur le développement durable : il n'y a pas assez de financement pour mettre en oeuvre les investissements imposés par le Grenelle. Pourquoi pas une ligne Migac spécifique ? Il ne reste plus que cela pour permettre aux établissements de fonctionner. Mais on risque de retrouver les problèmes que nous avons connus avec les budgets globaux.
Je m'interroge enfin sur la gouvernance du système. La direction générale de l'offre de soins (DGOS) travaille sur les tarifs ; elle négocie les évolutions salariales. De son côté, le ministre de la fonction publique nous explique que les salaires ne vont pas augmenter. A la fin, c'est Bercy qui décide. Comment gérer les tarifs, avec tous ces gens qui interviennent sans rien connaître du fonctionnement de l'hôpital ? Qui plus est, dans le cadre d'une enveloppe fermée ! Il faut rationaliser tout ça.
André Hoguet, permanent fédéral, CFTC Santé Sociaux . - La T2A conditionne l'ensemble du fonctionnement des établissements. Lorsque Mme Aubry, alors ministre, a initié les travaux sur la T2A, il est apparu à la commission qui en avait été saisie que la T2A était un mode de transparence et de comptabilité des actes.
Nous nous sommes très vite aperçus de ses effets pervers. La T2A est fondée sur le tarif moyen de l'acte, qui concerne donc au premier chef des malades qui ne le sont pas trop, qu'on est sûr de voir sortir en quarante-huit heures - sinon on risque de les réhospitaliser, ce qui remet les compteurs à zéro ; sans compter les interventions chirurgicales organisées en deux temps...
La T2A présente beaucoup de difficultés, dont le système de santé privé à but lucratif fait son beurre : il détourne les malades les plus « rentables » de l'hôpital, où il laisse les autres.
Malgré ce mauvais fonctionnement, les soins continuent d'être prodigués ; mais les établissements connaissent des déficits qui n'existaient pas auparavant et qui hypothèquent aujourd'hui le dialogue social. Il n'est pas besoin du « un sur deux » dans la fonction publique hospitalière, les emplois diminuent naturellement puisqu'on n'a plus les moyens de financer les salaires ! La tarification à l'activité telle que présentée initialement n'a jamais été mise en place - parce qu'elle est fondée sur un tarif moyen.
Le tri des patients en fonction de leur « rentabilité » est inadmissible. On voit de plus en plus d'établissements privés développer leur activité, en mettant par exemple deux lits dans les chambres à un lit, parce que la demande est importante.
Les réhospitalisations... Dans les maternités, l'assurance maladie a décrété une DMS de trois jours. Nous n'y sommes pas favorables. Un grand nombre de couples mère-enfant sont réhospitalisés. Leur prise en charge est difficile, non plus en maternité mais en médecine, le reste à charge augmente pour les familles. Ce n'est pas acceptable. Si une maman doit rester cinq jours à l'hôpital, il faut qu'elle reste cinq jours.
La T2A a eu un effet restructurant, voulu par la loi HPST. L'organisation de l'offre de soins est telle aujourd'hui que les établissements ont du mal à travailler ensemble. Il y a les établissements qui ont une activité normale et ceux qui ne fonctionnent qu'avec des dépassements d'honoraires. Cette situation conditionne l'accueil des patients. Les ARS ont décidé de supprimer tous les blocs opératoires de nuit et les « petits » services d'urgences. La « bobologie » existe, mais les personnes qui en relèvent, comme celles qui présentent une véritable urgence, doivent être vues par un médecin et recevoir des soins en toute sécurité. Parce que les blocs opératoires sont surchargés et les services d'accueil trop petits, on oublie d'opérer certains patients ! Cette situation ne peut pas durer. Il est vrai que les blocs opératoires moyens pratiquaient peu d'interventions, mais celles qu'ils faisaient n'avaient pas à être réalisées ailleurs ! Il faudra revenir en arrière, rouvrir certains services de chirurgie intermédiaire ; les gros établissements ne peuvent pas tout absorber. Il est anormal qu'une personne convoquée le lundi pour subir une intervention le mardi ne puisse pas entrer parce que son lit a été occupé pendant le week-end par les urgences. Nous souhaitons que tout cela soit revu.
Le circuit de codage des actes a été modifié. Là non plus, la situation n'est pas satisfaisante. Le blocage se situe au niveau de la prise de décision. Chirurgiens et médecins n'ont pas le temps de coder. Selon une étude de la Cnam, les dossiers partent huit jours après la sortie du patient dans le privé, mais trois à quatre mois dans certains établissements publics ! Il y a là un vrai problème de recueil des actes et de circuit.
Nous n'étions pas très favorables aux Migac, car elles financent un peu n'importe quoi. Elles ne financent pas ce pour quoi elles ont été conçues, c'est-à-dire les activités complémentaires à la T2A.
Notre nouveau président nous promet une augmentation des dépenses d'assurance maladie qui ne devrait pas dépasser 3 %. Cela ne fait pas un grand saut par rapport aux 2,5 % d'aujourd'hui ! Dans son rapport pour Hôpital Expo qui doit avoir lieu la semaine prochaine, la Fédération hospitalière de France note que les déficits des établissements ont repris. Il faudra bien un jour retrouver les moyens qui n'ont pas été donnés. On ne fait plus d'économies sur les biscottes aujourd'hui, mais sur le personnel ! Il n'y a plus de formation ni de promotion professionnelles, les moyens humains s'affaiblissent. Les matériels de diagnostic sont usés, l'entretien des établissements de moins en moins assuré, mobilier et immeubles se dégradent. La situation globale se détériore progressivement. Il reviendra beaucoup plus cher de rattraper demain le retard que de consentir aujourd'hui un entretien régulier.
J'en viens au médicament. On a voulu mettre en place dans les établissements une commission du médicament. Il est vrai que l'hôpital n'a pas toujours été à la recherche des génériques, mais il s'y est mis depuis quatre ou cinq ans. Le poste « médicament » augmente néanmoins beaucoup plus vite que les autres. Les économies attendues ne sont pas au rendez-vous. Les budgets sont systématiquement sous-évalués. Dès qu'il y a une épidémie de grippe ou de gastroentérite, l'argent manque. Et le coût des dispositifs médicaux augmente beaucoup plus vite que l'indice des prix.
Nous proposons que les établissements soient rémunérés de la même façon pendant les dix ou quinze premiers jours d'hospitalisation des malades chroniques - en quelque sorte un système intermédiaire entre la T2A et le budget global.
L'assurance maladie ne contrôle plus les établissements. Il y a encore quelques années, les services administratifs conseillaient les médecins et plaçaient les patients. Les hospitaliers ont pris la relève mais le coût n'est pas neutre. Enfin, le conseil médical a été perdu.
La T2A doit être davantage orientée par le généraliste. Aujourd'hui, la démarche clinique est en recul ; des batteries d'examens sont réalisées avant de tenter un diagnostic. Les sociétés d'imagerie se sont multipliées : elles coûtent cher sans que le service rendu soit toujours pertinent.
Nathalie Gamiochipi, secrétaire générale, Fédération CGT Santé et Action Sociale . - L'Ondam fixe a priori le montant des dépenses. Il ne résulte pas des besoins. Nous espérons que les prochaines lois de financement apporteront une bouffée d'air à l'Ondam hospitalier et que le service public sera à nouveau prioritaire.
La T2A, compte tenu du caractère fermé de l'enveloppe, a des effets pervers. Elle empêche de financer les activités à leur coût réel, surtout si l'Ondam ne prend pas en compte les besoins. On considère le financement de la santé d'abord en termes d'économies à réaliser. C'est vrai partout. Nous plaidons pour un système mixte avec un financement des activités à leur coût réel et une dotation globale. La santé, ce n'est pas que des actes et de l'activité.
Les investissements lourds ont été financés ces dernières années par les établissements eux-mêmes - d'où le recours à l'emprunt et des déficits. Nous demandons un état des lieux du recours aux marchés et proposons un financement public par la Caisse des dépôts. Les investissements pèsent aujourd'hui sur les effectifs, les conditions de travail des salariés, tandis que l'externalisation des services n'a pas fait ses preuves.
La T2A induit la concurrence entre les hôpitaux, y compris entre les établissements publics.
Le législateur doit interdire l'activité libérale à l'hôpital. La situation actuelle est insupportable.
Nous sommes absolument opposés à la convergence tarifaire, qui est une des conséquences de la tarification à l'activité et qui met sur un pied d'égalité des établissements qui n'ont pas les mêmes missions. Il faut y mettre fin.
Les partenariats public-privé sont des gouffres financiers qui enrichissent les promoteurs, on l'a vu à Corbeil-Essonnes avec le groupe Eiffage. On nous a annoncé qu'ils allaient cesser, mais des projets sont encore en cours. Il ne faut plus y recourir.
Les fonds Migac sont distribués dans chaque région ; ils sont à rapprocher des fonds d'intervention régionaux, qui ont un volet « modernisation des établissements ». Dans les faits, les ARS les utilisent pour réorganiser et restructurer. C'est la promesse de plans sociaux à grande échelle...
Les hôpitaux cherchent des recettes ; ils s'inscrivent de plus en plus dans une démarche commerciale et de rentabilité, chambres individuelles, produits dérivés... Le reste à charge augmente pour les familles. C'est l'usager qui est mis à contribution, injustement et de façon inégalitaire.
Jacky Le Menn, rapporteur . - Vous avez des positions un peu différentes sur le bien-fondé de la T2A. Certaines critiques portent sur le caractère fermé de l'enveloppe et sur l'Ondam, qu'on voudrait moins bloquant, notamment dans sa composante hospitalière. Plusieurs d'entre vous sont contre le principe même de la T2A, d'autres prônent son aménagement.
La loi HPST, la T2A et l'état prévisionnel des recettes et des dépenses font système. Il faut envisager une inflexion d'ensemble. Un système alternatif performant est-il possible, qui soit compatible avec l'équilibre du financement de la sécurité sociale ? Peut-on extraire certains éléments de la T2A, par exemple la recherche ou les investissements lourds ? Ou encore, en rééquilibrant l'enveloppe, certaines activités comme la réanimation ou les soins palliatifs, dont le volume ne sera jamais couvert par une tarification administrée ? Quelles solutions trouver qui soient raisonnées et acceptables par les financeurs ? Nous attendons des propositions pragmatiques. J'ai bien noté, enfin, qu'à vos yeux la convergence tarifaire n'a que des inconvénients pour l'hôpital public - et que des avantages pour le privé.
André Huguet . - Nous ne remettons pas en cause le système de financement actuel de la protection sociale, mais il dépend avant tout de l'emploi et des salaires : le nombre de personnes qui cotisent, le niveau des revenus.
En France, on ne sait pas évaluer. Avant de mettre en place la T2A, il aurait fallu commencer par évaluer le budget global. Comme je l'ai dit, le nouveau système prend pour référence des tarifs moyens. Les moyennes peuvent être conservées mais pondérées, par exemple par l'âge du patient. Traiter un patient pour une pathologie donnée ne coûte pas la même somme s'il a vingt, soixante ou quatre-vingts ans.
Jacky Le Menn, rapporteur . - Il faudrait moduler...
André Huguet . - Bien sûr. On pourrait imaginer un système qui allie la tarification à l'activité et l'esprit du budget global, pour un financement fondé sur les coûts réels.
Jacky Le Menn, rapporteur . - Ce qui n'est pas aisé...
Nathalie Gamiochipi . - Depuis le vote de la loi HPST et la création des ARS, la démocratie a été confisquée à tous les niveaux : la parole des usagers, des salariés, des professionnels n'est plus écoutée. Nous devons partir des besoins et non plus des dépenses, même si elles augmentent plus vite que la croissance économique. Recentrons-nous sur nos valeurs, l'égalité d'accès à des soins de qualité pour tous.
Nous avons rédigé un document pour un nouveau système de santé, que nous vous remettrons. Nous sommes opposés à la fiscalisation du financement de l'assurance maladie. Nous plaidons pour une augmentation des cotisations patronales et une nouvelle répartition des parts du travail et du capital ; pour la remise en cause de toutes les exonérations de cotisations patronales ; pour la création d'une contribution sociale assise sur les revenus financiers des entreprises ; pour la création d'un fonds de garantie des entreprises, qui rembourserait les impayés de cotisations qui font perdre des recettes au régime général ; pour la soumission à cotisation sociale des revenus issus de l'intéressement, de la participation et des plans d'épargne des entreprises.
Les investissements devraient être sortis de la T2A, car la situation actuelle n'est pas acceptable. Dans les établissements pour personnes âgées dépendantes, c'est l'usager qui finance pour partie l'investissement des maisons de retraite. Là encore, c'est inadmissible.
Jacky Le Menn, rapporteur . - Les départements payent aussi !
Nathalie Gamiochipi . - Nous demandons la requalification des lits d'Ehpad en lits USLD : la plupart des personnes âgées qui arrivent en Ehpad relèvent de la médecine gériatrique avec des soins. Des moyens de financement supplémentaires sont nécessaires.
Enfin, nous sommes opposés à la tarification à l'acte en psychiatrie, qui est une hérésie. Depuis des années, nous demandons une loi d'orientation et de programmation pour cette spécialité avec un financement particulier.
Jean-Marie Sala, secrétaire général, fédération Sud Santé-Sociaux . - Nous disons depuis longtemps que la sécurité sociale est malade de ses recettes plutôt que de ses dépenses. Nous sommes opposés à ce que la T2A s'applique aux soins de suite et de réadaptation (SSR), et à la psychiatrie. Pour cette dernière, il faut prévoir des forfaits de prise en charge globale.
On parle beaucoup de faire des économies ; les soins précoces et la prévention sont de bons moyens d'en faire, je pense notamment à la médecine scolaire, universitaire et du travail. Aujourd'hui on privilégie les économies à court terme.
On met aussi en avant les maisons de santé. Mais leur réussite passe par la gratuité.
Il faut un système mixte de financement. La T2A a des effets pervers ; on le voit dans les maternités, avec les surcoûts de réhospitalisation à cause de durées de séjour trop courtes. La DMS ne peut pas être un critère de qualité, il faut en trouver d'autres.
Jacky Le Menn, rapporteur . - On dit que près de 20 % des actes médicaux seraient réalisés pour couvrir les risques médico-légaux.
René-Paul Savary . - Beaucoup d'actes d'imagerie sont réalisés sans tenir compte de la clinique. Elle n'est plus enseignée à l'université ! Les médecins doivent avoir conscience que la santé a un coût - surtout s'ils veulent être conventionnés... On fait des examens pour éliminer certaines pathologies ; on en prescrit d'autres pour dégager sa responsabilité... La question est délicate...
Un Ondam fondé sur les besoins augmenterait de 5 % à 10 % chaque année : les déficits se creuseraient de façon abyssale. Nous avons aussi besoin de voies ferrées, de routes ; on ne peut augmenter sans fin les dépenses.
On oublie trop souvent que dans les centres hospitaliers locaux ou dans les CHU, il y a plus de lits d'Ehpad que de lits d'actifs.
Elisabeth Douaisi . - Pas dans les CHU !
René-Paul Savary . - A Reims, c'est le cas ! Or ce n'est pas le même financement ni les mêmes financeurs. Il y a peut-être là un point à creuser. On a toujours considéré en France que la prise en charge de la dépendance et de la perte d'autonomie, ce n'était pas le soin.
Nous sommes de plus en plus souvent amenés à travailler par protocoles, c'est-à-dire à traiter le patient globalement. Ce n'est pas forcément adapté à toutes les pathologies. Il y a des surcoûts, mais c'est la garantie que tout le monde est soigné de la même façon quel que soit le secteur.
Avec des maisons de santé gratuites, nous serions confrontés aux mêmes difficultés que celles que connaissent aujourd'hui les urgences. C'est toute la question de la répartition du coût entre l'usager et le contribuable.
Nathalie Canieux . - Il serait politiquement courageux de faire financer les seuls soins par l'assurance maladie et de prévoir d'autres modes de financement pour le reste. L'assurance maladie continuerait-elle à connaître autant de problèmes ? Si c'était le cas, cela signifierait que l'organisation des soins doit être revue. Si on finance les investissements différemment, qui les contrôlera ? Certains projets sont pharaoniques...
Les temps médicaux d'enseignement et de recherche ne sont qu'en partie pris en compte dans les tarifs ; mais il est difficile d'en poser les limites...
Luc Delrue . - La relance de la consommation et de l'emploi est bien évidemment nécessaire pour l'avenir de notre protection sociale. Il faut aussi regarder de près les exonérations de charge, dont le montant est supérieur à ce que nous appelons le « prétendu déficit » de la sécurité sociale. Il est indispensable d'inverser la logique actuelle afin de garantir les recettes ; inverser aussi la charge de la preuve pour les EPRD. Il faut aussi faire un effort important de prévention.
Pour les investissements, l'intervention de l'Etat est nécessaire : il n'est pas normal que les établissements s'adressent aux marchés plutôt qu'à la Caisse des dépôts alors que les taux sont élevés. Il faut veiller au patrimoine des établissements hospitaliers afin d'éviter des détériorations dramatiques.
Nathalie Gamiochipi . - On ne peut comparer le financement des hôpitaux à celui des réseaux routiers ! Nous parlons de la santé des gens ! L'égalité d'accès aux soins est un principe essentiel. Il est insupportable de voir que certains de nos concitoyens renoncent à se faire soigner faute de moyens. Nous sommes face à un problème sanitaire de grande ampleur : l'absence de réponse aux besoins les plus fondamentaux.
Jacky Le Menn, rapporteur . - Une des vertus de la T2A par rapport à la dotation globale, c'est qu'elle permet de connaître les coûts. Savoir où va l'argent. Il en faut certainement davantage pour soigner un patient de soixante-quinze ans qu'un de vingt ; encore faut-il savoir combien. La dotation globale confortait les situations acquises.
Yves Daudigny, président . - Merci pour vos interventions très intéressantes.
Audition de Didier TABUTEAU, directeur de la chaire santé à Sciences Po, codirecteur de l'Institut droit et santé à Paris V (mercredi 16 mai 2012)
Yves Daudigny, président . - Monsieur Tabuteau, nous avons souhaité vous entendre car vous avez appartenu à plusieurs cabinets ministériels dans le domaine social ; vous êtes aujourd'hui directeur de la chaire santé à Sciences po et codirecteur de l'Institut droit et santé à Paris V.
Quelle appréciation globale portez-vous sur le mode de tarification commun à plusieurs Etats occidentaux, même si les modalités d'application diffèrent d'un pays à l'autre ? Quels sont les points forts et les points faibles de notre T2A ? Patients et personnels en tirent-ils bénéfice ?
La T2A ne représente pas la totalité des ressources des établissements. Son poids est-il satisfaisant ? La T2A se prête-t-elle au financement de toutes les activités hospitalières ? Le système de financement des établissements de santé pourrait-il être amélioré ?
Didier Tabuteau, directeur de la chaire santé à Sciences Po, codirecteur de l'Institut droit et santé . - Mon intervention ne sera pas celle d'un technicien de la T2A mais celle d'un analyste du système et des politiques de santé.
Quels sont les objectifs d'une tarification ? Financer l'activité, donc couvrir les coûts et intéresser les acteurs ; inciter à la qualité ; encourager l'efficience, c'est-à-dire l'amélioration de la productivité des offreurs de soins mais aussi la prévention des pathologies ou de leurs conséquences et l'optimisation des traitements et des parcours de soins ; contribuer enfin aux équilibres macro-économiques.
La T2A favorise les gains de productivité : elle incite les offreurs de soins à réduire les coûts et à développer leur activité, elle permet de répondre aux besoins de santé. C'est sans doute pour cette raison que la dotation globale a été abandonnée. Il y a cependant plusieurs difficultés. La tarification est d'abord extraordinairement complexe, ce qui pose des problèmes d'utilisation et conduit à des stratégies de gestion ; selon la façon dont on va qualifier l'acte, il sera plus ou moins bien rémunéré. Il y a là un travail purement comptable, formel, indépendant du soin, en vue d'obtenir la meilleure rémunération, ce qui n'est pas nécessairement souhaitable. Ensuite, la tarification est ciblée sur l'activité - c'est ce pourquoi elle est construite. Elle s'accorde mal avec l'optimisation du parcours de soins car elle se concentre sur ce qui est fait au moment où on le fait. C'est un effet « microscope », alors qu'il faudrait une vision plus large. Troisième remarque : il n'existe pas réellement d'indicateurs de qualité. La T2A pousse à l'efficience par la réduction des coûts, hors de toute évaluation du rapport qualité/coût. Or, en matière de santé, la qualité, c'est la vie des hommes. Certains pays y travaillent ; la France serait bien inspirée d'y réfléchir à son tour.
La T2A est en outre inflationniste ; elle peut conduire à la réalisation d'actes dont l'utilité médicale n'est pas établie. Le directeur général de l'assurance maladie s'en est récemment fait l'écho. C'est un effet pervers de la T2A - comme c'est un effet du paiement à l'acte en libéral, d'ailleurs.
Ensuite, la complexité de la T2A s'explique par le fait qu'on a essayé de l'adapter à toutes les situations possibles - l'intention était louable. Mais des critères majeurs de l'activité des services ne sont pas pris en compte - ce n'est pas sa vocation - au premier rang desquels les critères sociaux et familiaux des personnes prises en charge. Or, ces critères jouent sur les durées d'hospitalisation et expliquent en grande partie les difficultés rencontrées, surtout par les établissements publics. Il est paradoxal d'avoir à ce point raffiné les critères médicaux et de ne pas avoir pris en compte des critères aussi importants.
Enfin, la tarification a suscité un tel engouement qu'on l'a étendue excessivement, au-delà des secteurs auxquels elle était adaptée. On comprend qu'elle vaille pour les interventions techniques programmables, moins en médecine ou en soins palliatifs.
La T2A est utile dans un certain nombre de domaines. C'est pourquoi je suggère une approche pragmatique. Il faut la conserver pour les activités les plus adaptées - aux spécialistes d'en cerner le champ - mais prévoir aussi une part de financement global ajusté sur l'activité pour d'autres types de soins, notamment en médecine. Je rappelle que le Programme de médicalisation des systèmes d'information (PMSI) avait été institué pour gérer des dotations globales. Je ne serais pas choqué en outre que, pour certaines activités comme les soins palliatifs, on revînt au prix de journée.
La T2A, ainsi que les éventuelles dotations globales, devraient prendre en compte des critères de qualité et de performance. Certaines publications contestent cette approche et soutiennent qu'ils ont peu de conséquences pratiques ; mais ils seraient utiles sur un plan pédagogique, médical et sanitaire. Le National health service en Grande-Bretagne les a introduits en 2010. D'autres éléments qualitatifs pourraient être envisagés, qui sont bien documentés, comme le vécu des patients ou des personnels. Ces indicateurs de qualité supposent une évaluation externe qui reste embryonnaire en France malgré les efforts de la Haute Autorité de santé et de certaines ARS. Cette évolution est néanmoins souhaitable. Elle aurait l'avantage d'obliger les établissements à définir les critères de qualité, à les suivre et à les rendre publics. Aux Etats-Unis, le public dispose grâce à US Transplant, établissement par établissement, de données précises sur les transplantations.
Ce qui me choque, c'est que le système extrêmement sophistiqué mis en place dans l'objectif légitime de réguler les dépenses n'est pas suffisamment efficace et qu'on est contraint de faire de la régulation en réduisant les Migac... C'est en totale contradiction avec ce qu'est un système de tarification.
Enfin, les conditions de service public ne sont pas correctement prises en compte, j'entends hors celles identifiées Migac. Pour les activités financées par la T2A, un établissement public ne peut pas avoir un taux d'occupation de 100 %, car il doit réserver des lits en cas de crise ou de catastrophe. L'écart de tarif est difficile à apprécier, ce qui remet en cause l'idée de convergence tarifaire entre ce qui relève du service public et ce qui n'en relève pas. A ma connaissance, le Royaume-Uni, depuis deux ans, va à rebours de notre travail de convergence ; s'y est amorcé un mouvement de différenciation tarifaire, au motif que les cliniques privées et les établissements publics ne peuvent pas être soumis à la même tarification de façon équitable et efficace.
Je m'interroge également sur les conditions de prise en compte de critères de différenciation des coûts fixes pour des motifs territoriaux. Si un processus de convergence peut se comprendre, je ne crois pas que certains coûts - je pense notamment à l'immobilier - puissent y entrer. La même question se pose d'ailleurs pour la médecine de ville. L'une des difficultés de la convergence tient aussi à l'absence de prise en compte des coûts complets. Les dépassements d'honoraires ne sont pas intégrés, ce qui ne facilite pas les comparaisons.
La tarification doit conduire à améliorer la productivité et l'organisation, c'est la vertu qu'on lui a prêtée ; si on renonce à encadrer une poche de coûts en expansion, l'édifice ne tient plus - sans parler de la convergence tarifaire...
L'évolution de la T2A ne peut être imaginée sans s'interroger sur celle du cadre juridique de l'activité hospitalière et de la médecine de ville. En tant que juriste, la suppression de la notion de service public hospitalier m'inquiète. Ses conséquences en termes de tarification peuvent avoir un effet boomerang redoutable. La réforme éventuelle de la T2A et de la tarification hospitalière doit s'intégrer dans une réforme plus globale, qui passe par la définition de ce que sont les missions de service public. On ne peut séparer la réflexion sur la tarification d'une réflexion sur le statut des établissements hospitaliers. Elle doit aussi, ce qui est beaucoup plus difficile, être examinée conjointement avec l'évolution de la tarification et de l'organisation de la médecine de ville. Pendant longtemps, la tarification hospitalière et la médecine de ville étaient dissociées ; à l'avenir, elles se recouperont à travers des prises en charge croisées - une journée ou deux à l'hôpital et le reste du traitement assuré par la médecine de ville ; et les activités des professionnels seront de plus en plus partagées entre le salariat et le paiement à l'acte dans le secteur libéral. Il faut intégrer dans la réflexion l'évolution du système dans son ensemble.
Jacky Le Menn, rapporteur . - Je suis d'accord avec vous, il faut intégrer des critères de qualité. Mais c'est plus facile à dire qu'à faire... J'y ajoute la sécurité et l'opportunité des soins.
Les modalités de construction des tarifs ont été critiquées par tous nos interlocuteurs : faible représentativité de l'échantillon qui sert de base à l'échelle nationale des coûts ; complexité des 2 318 tarifs, contre 1 300 en Allemagne et 1 100 aux Etats-Unis ; manque de lisibilité et de prévisibilité pour les établissements de santé ; déconnexion entre les coûts et les tarifs. La saisie est sophistiquée, mais l'établissement des tarifs reste une boîte noire. Quels critères de qualité introduire dans cette machinerie ? Comment répondre aux critiques sur la complexité du système tout en y ajoutant de nouveaux paramètres ?
Yves Daudigny, président . - La déconnexion entre les tarifs et les coûts nous interpelle. Peut-on envisager de payer au coût réel ? Aujourd'hui la T2A apparaît un peu artificielle...
Didier Tabuteau . - Introduire des indicateurs de qualité ne me paraît pas d'une difficulté insurmontable. Vous pouvez établir un tarif sur la base de 95 % de ce qu'il est aujourd'hui et ajouter de 0 % à 5 % fondés sur des critères de qualité reconnus. Celui qui y répondra obtiendra 100 %, celui qui n'y répond pas 95 %. Ce sera une incitation forte pour les établissements, qui n'ajoutera pas à la complexité du système. Les indicateurs de qualité auront vocation à être rendus publics. Les établissements y accorderont une grande importance parce que les tarifs seront améliorés en fonction de ces critères.
Sur la question coût-tarif, la T2A se fonde sur une moyenne ou un optimum ; par construction, il y a des coûts supérieurs et d'autres inférieurs. Dans certains secteurs, les différences tarifaires sont extrêmement fortes - on retrouve là la question des coûts fixes, qui sont bien différents à Montmorillon et au centre ville de Marseille, par exemple.
La régulation par les tarifs a un autre effet pervers : la T2A est inflationniste. Si, en raison d'un surcroît d'activité justifié, la dépense hospitalière progresse plus rapidement que prévu, il en résulte dans certains cas une baisse des tarifs pour des raisons de régulation macro-économique qui n'est pas micro-économiquement justifiée. Je plaide pour une part de dotation globale fixée en fonction de l'activité, un objectif de dépenses et la garantie de la stabilité des tarifs. La baisse des tarifs consécutive à une augmentation de l'activité est décourageante pour les équipes qui ont atteint leurs objectifs. On pourrait imaginer un volume d'activité assorti de tarifs stables et, au-delà de ce volume, des tarifs pouvant évoluer à la baisse. La fluctuation rapide des tarifs peut conduire un établissement qui aurait fourni des efforts pour rendre ses coûts inférieurs aux tarifs à retomber dans les difficultés.
Jacky Le Menn, rapporteur . - Les tarifs changent tous les ans !
Didier Tabuteau . - C'est ingérable. Si à chaque fois que vous sortez la tête de l'eau on vous y replonge... Je comprends la désespérance de certains services hospitaliers.
Jacky Le Menn, rapporteur . - Selon David Belliard, journaliste économique, coauteur d'un livre intitulé « Nous ne sommes pas coupables d'être malades », et auteur de « Notre santé est-elle à vendre ? », « le système même de la T2A réduit la pratique médicale à une série d'actes techniques quantifiables ; l'écoute, la discussion, l'information aux patients et la prévention sont autant d'éléments essentiels qui ne sont pas ou mal pris en compte par la T2A ; cela incite les professionnels à rogner sur le temps qui leur est consacré pour se concentrer sur les activités financières rentables ». Partagez-vous cette analyse ?
Didier Tabuteau . - En partie, puisqu'il en va de la nature même du paiement à l'acte. Je n'en déduis pas pour autant qu'un autre mode de tarification soit exempt de telles critiques. Le budget global peut aussi avoir un effet désincitatif et ne garantit pas que les équipes consacrent plus de temps à l'écoute du patient, à l'information ou à la prévention. Il faut des indicateurs de qualité qui intègrent les éléments d'une prise en charge globale.
Jacky Le Menn, rapporteur . - Selon Zeynep Or, directrice de recherches à l'Institut de recherche et de documentation sur l'économie de la santé (Irdes), que nous avons entendue, « la T2A n'est pas sans provoquer des doutes éthiques chez les soignants, incités à sélectionner les malades selon les sommes qu'ils vont rapporter au service, au pôle et à l'établissement. Pour autant, elle n'est pas maléfique en elle-même. C'est surtout sa mise en oeuvre, liée à la fétichisation de l'outil par l'administration, qui semble poser problème. » Qu'en pensez-vous ?
Didier Tabuteau . - Il ne fait pas de doute que la T2A peut conduire à une sélection des patients. Il en va de la nature même de la tarification : un gestionnaire qui veut équilibrer ses comptes s'efforcera dans la mesure du possible de privilégier les activités les plus efficaces économiquement pour son établissement. C'est un effet pervers de la T2A par rapport au budget global. On ne peut que partager cette critique.
Si on ne peut reprocher à un établissement hors du service public, dès lors qu'il ne pratique pas de discrimination, de choisir ses activités et d'offrir les prestations qu'il souhaite, la vocation des établissements du service public est de répondre à l'ensemble des besoins de santé. Les dérives de la T2A peuvent être contrecarrées par un contrôle des ARS, afin de garantir que l'ensemble des missions de service public soient bien assurées.
C'est pourquoi il est crucial de définir ce que sont les missions de service public en matière hospitalière. Elles sont au nombre de quatorze actuellement, énumérées dans le code de la santé publique, dont les urgences ou les soins palliatifs, les soins aux détenus. Mais 80 % des missions de l'hôpital public n'en relèvent pas ! Aux termes de la loi HPST, si je la lis bien, la majorité du personnel travaillant dans les établissements publics, qui sont des agents publics et des fonctionnaires, n'exercent plus dans le service public. Cela pose un problème. Il faut que le service public demeure avec une mission d'ensemble de l'offre de soins qu'il doit assumer ou s'il ne le peut pas, transférer à un autre établissement du service public - on ne peut évidemment pas faire de la chirurgie cardiaque dans n'importe quel hôpital. Il faut qu'il y ait un bloc unique de service public hospitalier. En revanche, des missions de service public doivent pouvoir être assumées par d'autres, lorsque ce bloc ne les prend pas en charge.
La tentation du gestionnaire de privilégier telle ou telle activité, si elle peut être utile dans certains cas, doit être contrôlée et régulée par l'autorité publique. C'est faisable dans le cadre d'un établissement de service public, mais pas si l'on découpe les missions de service public à l'unité.
Jacky Le Menn, rapporteur . - Il nous a été rapporté qu'un nombre important d'actes sont destinés à assurer la couverture médico-légale de l'établissement et des producteurs de soins...
Didier Tabuteau . - Comme vous, j'ai entendu des témoignages ; mais je ne puis quantifier ce qu'on appelle la médecine défensive. L'assurance maladie réalise de temps à autre des analyses. Nous publierons prochainement un important travail de recherche sur la judiciarisation de la santé, mené sur une dizaine d'années et portant sur 15 000 décisions de justice pertinentes. Il ne met pas en évidence une explosion du contentieux médical. Y a-t-il une augmentation significative des actes de médecine défensive ? Je suis convaincu que cela varie beaucoup d'un secteur à l'autre, mais je ne suis pas sûr qu'il y ait une démarche systématique en ce sens, des généralistes par exemple. Y a-t-il des spécialités plus concernées que d'autres ? Je suis incapable de le dire.
Jacky Le Menn, rapporteur . - Je relève, dans le rapport 2011 de l'agence technique de l'information sur l'hospitalisation (Atih), au chapitre « Suivi des déviances, repérage des évolutions et étendue de l'activité » : « le passage à la T2A à 100 % opéré en 2008 dans le secteur anciennement sous dotation globale, ainsi que la mise en oeuvre de la version 11 de la classification, incitent davantage les établissements à développer un comportement de codage des informations médicales dans un objectif d'amélioration de leurs recettes. Ces comportements peuvent se définir comme des adaptations contraires aux attentes du régulateur et aux bénéfices attendus de la T2A... Dans la mesure où leur développement par les établissements entraîne une augmentation des dépenses hospitalières, créant un risque de dépassement de l'Ondam, leur suivi infra-annuel permet une alerte précoce sur les risques de dépassement éventuels et d'agir en conséquence » - en d'autres termes, une régulation à la baisse des tarifs.
Didier Tabuteau . - Un des effets pervers de la T2A est qu'elle pousse à faire de la gestion de tarifs afin d'optimiser la tarification pour une même prise en charge. Ce n'est pas contraire aux règles mais cela démontre que le système a été construit sans bouclage macro-économique.
Alors qu'en médecine de ville on tend de plus en plus à aller vers une rémunération forfaitaire et non plus à l'acte, le mouvement est strictement inverse en médecine hospitalière. Pourquoi pas des contrats d'objectifs incluant l'évolution de l'activité ? Progressivement, les ARS auront une vision du volume d'activité souhaitable ; je suis convaincu que dans certains domaines, comme les opérations de la cataracte ou les prothèses de hanche, l'évaluation des besoins sur un territoire de santé donné est tout à fait possible. La question se poserait alors d'insérer la T2A dans un système de budget global négocié sur la base des besoins de santé ; on éviterait ainsi la course à l'activité et on répondrait aux attentes de chaque région, sans inflation incontrôlée des actes. Ce serait préférable à une régulation par la baisse des tarifs, au risque de tarifer des actes parfaitement légitimes à un tarif inférieur à leur coût.
Yves Daudigny, président . - Faut-il sortir les investissements de la T2A ? Si oui, qui paierait ? L'Etat seul ? L'Etat et les régions dans le cadre des contrats de plan ?
Didier Tabuteau . - Je connais mal cette question, qui rejoint celle relative aux coûts fixes. Il faut en tout cas que la convergence intra-sectorielle trouve à s'appliquer de façon équitable.
Yves Daudigny, président . - Vous souhaitez que les évaluations soient publiques. Mais des comparaisons entre établissements hospitaliers sont régulièrement publiées par la presse, même si leur fiabilité peut être mise en doute parce qu'elles ne tiennent pas compte de la situation de départ des patients. Pourrait-on disposer de critères vraiment objectifs sur la qualité des établissements ? Cela se pratique-t-il ailleurs ?
Didier Tabuteau . - Cette question est cruciale. De tels indicateurs sont indispensables. Il faudrait que le système hospitalier et le régulateur mettent à la disposition du public des évaluations établies sur des bases consensuelles. Le besoin d'information existe, il est potentiellement restructurant pour le système - même si l'impact sur le public n'est pas aussi important qu'on pourrait le croire. En revanche, les équipes hospitalières y sont très sensibles, ce qui justifie amplement ces études.
Il y a quelques années, j'ai essayé de collecter des données sur les sites publics ; sans grand résultat, tant elles étaient difficilement exploitables. Il faut que les établissements publient des données compréhensibles sur la qualité, la sécurité et l'efficacité. Ces éléments permettront de rationaliser les tarifications, quelles qu'elles soient.
Jacky Le Menn, rapporteur . - La somme d'informations pour chaque établissement est déjà très importante. Si les palmarès dans la presse fleurissent, c'est bien parce qu'on n'a pas fait l'effort de les mettre en forme puis à la disposition du public.
Didier Tabuteau . - Beaucoup d'informations sont en effet disponibles mais elles concernent davantage les processus que les résultats. Il reste beaucoup de travail à faire. Le droit à l'information collective est aussi essentiel que le droit à l'information individuelle.
Yves Daudigny, président . - Merci pour votre intervention.
Table ronde réunissant les organisations syndicales des directeurs d'établissements hospitaliers (mercredi 23 mai 2012)
Yves Daudigny, président . - Nous recevons aujourd'hui les représentants des organisations syndicales et professionnelles des cadres hospitaliers : Christophe Gautier et Jérémie Sécher, secrétaires régionaux du syndicat des manageurs publics de santé ; Michel Rosenblat, secrétaire général du syndicat des cadres de direction, médecins, dentistes et pharmaciens des établissements sanitaires et sociaux publics et privés - confédération française démocratique du travail (Syncass-CFDT) ; Christian Gatard, secrétaire général du syndicat des cadres hospitaliers CH-FO ; Francis Sahal, membre du collectif directeurs de l'UFMICT-CGT ; Frédéric Boiron, président de l'association des directeurs d'hôpital.
Depuis quatre mois, nous travaillons sur le financement des établissements de santé et en particulier sur la tarification à l'activité (T2A). Nous souhaitons connaître votre sentiment sur les vertus de ce système, si elles existent, mais aussi sur ses limites, ses inconvénients, ses conditions de mise en oeuvre, son impact sur les établissements, ses effets pervers et les correctifs qu'il faudrait y apporter.
La T2A a-t-elle eu des effets perceptibles sur la pertinence et la qualité des soins à l'hôpital, sur le parcours de soins coordonné ? Le mode de financement actuel doit-il prendre en compte ces objectifs, par des dotations ou des tarifs ?
Faut-il revoir le périmètre des différentes sources de financement ? La T2A est-elle adaptée à toutes les activités de soins ? Les missions d'intérêt général sont-elles financées de manière satisfaisante ?
Jacky Le Menn, rapporteur . - Quelle est votre appréciation générale sur le financement des établissements de santé et en particulier des hôpitaux, sur leur budget d'exploitation ? Quelle est votre position sur la T2A ? Quelles sont ses incidences sur l'organisation et le fonctionnement des services de soins, des services de médecine technique, des services logistiques et administratifs ? Sa mise en oeuvre a-t-elle eu une incidence décisive sur l'activité et l'offre de soins des hôpitaux ? Quelles sont ses vertus, ses limites, ses effets pervers le cas échéant, sur le volume des actes, la qualité et la sécurité de la prise en charge ?
Votre organisation remet-elle en cause le principe même de la T2A et sinon faut-il lui apporter des correctifs et lesquels ?
Alain Milon, rapporteur . - Voilà déjà beaucoup de questions... Je me réserve pour plus tard.
Christophe Gautier, secrétaire régional du syndicat des manageurs publics de santé . - Je suis directeur du centre hospitalier de Pau. Jérémie Sécher, qui m'accompagne, dirige celui de Fontainebleau ; il est également secrétaire régional de notre organisation, dont nous sommes bientôt appelés à devenir, respectivement, président et vice-président.
Les effets de la T2A sont contrastés. Parmi ses effets positifs, elle a permis de dépasser les rigueurs et les contraintes de la dotation globale, de mettre en place des outils très efficaces de connaissance des coûts au sein des établissements hospitaliers. Elle a eu des effets très favorables sur la dynamique d'activité de ces derniers. Sous son empire, les parts de marché de l'hôpital public, notamment en chirurgie, ont progressé.
Au nombre de ses effets pervers figure son caractère inflationniste. Par définition, ce système de régulation provoque une forte tentation de développer l'activité pour assurer la stabilité des ressources. Autres effets pervers, l'instabilité des tarifs et l'inadéquation de ceux-ci avec les coûts, qui conduisent responsables et médecins à développer des stratégies particulières de pilotage. De plus, chacun étant rivé sur la nécessité d'obtenir un minimum de ressources, il y a là un frein à la coopération hospitalière. Quant aux missions d'intérêt général et à l'aide à la contractualisation (Migac), elles servent de variables d'ajustement...
Plus précisément, nous constatons un décrochage problématique entre l'échelle nationale des coûts et les tarifs, à quoi s'ajoute une grande imprévisibilité de ceux-ci.
Nous sommes opposés au principe de la convergence tarifaire, qui est délétère pour l'hôpital public. Pour nous, elle est caduque. Les rapports de l'inspection générale des affaires sociales et de l'inspection générale des finances sont constants : elle n'a jamais pu être objectivée, il est extrêmement difficile d'isoler des composantes comme la permanence des soins ou la prise en charge de la précarité.
Jacky Le Menn, rapporteur . - Parlez-vous de la convergence intersectorielle ? La convergence intrasectorielle devrait être terminée fin 2012 mais elle est en trompe-l'oeil, selon la Cour des comptes, ce qui a rendu plus difficile la convergence intersectorielle.
Christophe Gautier . - Tout à fait exact. La convergence intersectorielle est fondée sur des principes uniquement comptables, qui ne tiennent pas compte des missions spécifiques des uns et des autres.
La T2A a vraisemblablement des effets sur la pertinence et la qualité des soins. L'éducation thérapeutique ou la prise en charge des pathologies longues sont affectées par la nécessité de coller aux tarifs qu'elle impose. La productivité assignée aux établissements dans le cadre de la fixation de tarifs qui décrochent de l'échelle nationale des coûts pose la question de la validation de la prise en charge des parcours.
Le financement des activités qui ne relèvent pas de la T2A, notamment les Migac, est un sujet très difficile pour les établissements publics de santé. Son insuffisance est chronique, alors qu'il doit permettre d'assurer les missions de service public ou d'intérêt général de façon convenable.
Faut-il modifier la T2A ? Oui. La mettre à bas ? Non. Nous pouvons la conserver, mais le financement doit être profondément rééquilibré entre la part couverte par les tarifs et la part couverte par les dotations, notamment les Migac. La T2A à 100 % est une spécificité française, ailleurs en Europe, c'est plutôt 50-50.
La régulation de l'objectif national des dépenses d'assurance maladie (Ondam) se fait par le gel anticipé des missions d'intérêt général. Ce n'est pas satisfaisant. Dans un souci d'équité, elle devrait concerner aussi les autres secteurs de l'hospitalisation.
Enfin, les incidences de la T2A sur l'organisation, via la mise en place d'un système de comptabilité analytique et le pilotage médico-économique des établissements, sont très importantes.
Michel Rosenblat, secrétaire général du Syncass-CFDT . - Nous suivons avec beaucoup d'intérêt vos travaux. On ne peut porter d'appréciation globale sur le système d'allocation des ressources si on ne regarde pas à qui il s'applique. Même en adaptant l'outil tarifaire, un établissement dont le bassin de population ne lui permet pas d'avoir une activité correspondant à ses coûts de production restera dans une situation difficile. La T2A est utilisée comme un outil de planification, d'orientation de l'activité alors qu'elle n'est pas faite pour cela. Si un établissement connaît des difficultés de recrutement, ce n'est pas l'outil tarifaire qui réglera son problème ! C'est dire que la situation est très diverse selon les établissements.
Le système d'allocation de ressources est assis pour l'essentiel sur les ressources tirées de l'activité. Au temps du budget global, les dotations étaient révisées en fonction de l'activité, mesurée par les points ISA. Sur le principe, allouer les ressources proportionnellement à l'activité est un progrès, sachant toutefois que toutes les activités ne s'y prêtent pas, missions d'intérêt général, psychiatrie, soins de suite par exemple.
L'utilisation de ce modèle tarifaire pour chaque séjour et chaque pathologie est complexe. Sa mise en oeuvre a été très progressive. Au départ, les directions, les équipes et le corps médical ont vu la chose d'un bon oeil et se sont mobilisés, mais ils ont vite déchanté : la logique intrinsèque du modèle oblige tous les ans à une progression de l'activité de 1 % à 2 % pour conserver les recettes de l'année précédente, donc incite à en faire le plus possible. L'effet est inflationniste : le nombre de séjours est à la hausse alors que la situation sanitaire du pays n'a pas changé. On voit bien le biais : comment fixer, sur un territoire donné, un objectif d'accroissement annuel des accouchements de 2 % ? Ou alors il faut faire revenir les patientes... Nous touchons là aux effets pervers en termes d'intensification du travail et de conditions de travail, qui provoquent une véritable fuite du personnel hospitalier et des difficultés de recrutement, avec cependant de fortes disparités régionales. Nous ne sommes plus dans la logique « gagnant-gagnant » initiale. Beaucoup ont le sentiment d'avoir été manipulés. Certains établissements s'en sont bien sortis, d'autres sont dans une situation plus calamiteuse. Le système n'a pas prouvé son efficacité au regard de la répartition des ressources. Des rentes de situation demeurent.
Quels correctifs apporter ? Il y a un effet tarif corrélé avec la diversité des disciplines. Outre le cas des CHU, les gros établissements ont plutôt été pénalisés simplement à cause de la typologie des actes qu'ils réalisent. Le case-mix peut avoir un effet de renchérissement des coûts. Les tarifs sont déconnectés des coûts. A l'origine, on s'est fondé sur une moyenne des coûts constatés et on a demandé aux établissements d'améliorer leurs coûts. Ce qui a conduit à des réorientations d'activité et des dérives graves : pour décourager les césariennes, leur tarif a été fixé en dessous de leur coût, tandis qu'on surpayait l'accouchement normal ! Le choix n'a pas à être fonction du tarif ! Et pourtant... Comme les coûts fixes sont importants, les opérateurs qui voudraient rattraper les écarts tarifaires feront davantage de césariennes... Utiliser l'outil tarifaire pour réorienter l'activité induit des biais, coûteux en termes économiques comme de santé publique.
Francis Sahal, membre du collectif directeurs de l'UFMICT-CGT . - Pour la CGT, la T2A n'est pas amendable et doit être supprimée. Il faut une révolution, revenir au budget global. Toutes les personnes que vous avez auditionnées pointent les effets calamiteux de la T2A, mais personne ne donne de solutions pour les réduire. Il n'y a donc pas d'alternative. Pourquoi tout le monde soutient-il ce système ? Les Etats-Unis, qui l'ont inspiré, ont des dépenses de santé de 50 % supérieures aux nôtres, pour 25 % de population soignée en moins. Donc, en proportion de la population, ceux qui ont inventé ce système dépensent 100 % de plus que nous !
Comme le chante Brassens, « ne tirez pas sur la femme adultère, je suis derrière ! » Qui sanctionne-t-on ? Pas le directeur ! L'idée même de sanction, dans le service public, est une aberration, alors qu'on ne touche pas aux bénéfices des patrons du privé ! Rappelons le rôle de l'Etat, de la tutelle ! Il faut un centre de crise pour les adolescents ? Soit, mais ce n'est pas rentable ! Les directeurs signent les contrats avec les ARS le revolver sur la tempe. La poursuite de la rentabilité à tout prix ne fait pas une politique de santé ! 70 % des dépenses hospitalières sont des dépenses de personnel, 15 % sont des dépenses médicales et seulement 9 % vont à l'investissement et l'amortissement ; est-ce à la T2A de financer les dépenses d'investissement ? Finalement, c'est la sécurité sociale qui finance le patrimoine du secteur privé.
Nous sommes une industrie de main-d'oeuvre, plutôt artisanale. Comment faire de la productivité dans ce secteur avec peu d'investissement - 9 % ! - sans faire peser toute la pression sur le personnel ? Le statut est en déliquescence. Si la tarification est fausse, si l'allocation des ressources est fausse, le système explose !
Je veux insister sur la fausseté de l'échelle nationale des coûts. Un seul intervenant parmi ceux que vous avez auditionnés, représentant le secteur PSPH, a souligné ce point. Est-ce qu'on explique mieux l'évolution de la dépense en ajoutant un indicateur de plus ? Je m'en suis expliqué à plusieurs reprises devant le comité de suivi. Avec la batterie d'indicateurs actuels, on n'atteint pas une variance supérieure à 80 %, ce qui, pour moi, n'est pas beaucoup. On ne peut pas fixer un budget comme ça. Si on se trompe de deux points dans un budget, on va à la catastrophe ! L'expérience a été faite en psychiatrie. J'ai colligé depuis 1984 tous les événements T2A. Dès 1985, il apparaît que les résultats ne permettent pas d'établir un lien entre les groupes homogènes de journée (GHJ) et le coût de prise en charge. Peu de gens savent comment est fabriquée l'échelle nationale des coûts. Je vous renvoie à l'analyse de Jacques Marescaux ou à celle de la fédération hospitalière de France (FHF). Le taux d'erreurs est énorme. On essaye de rectifier le tir avec les Migac, mais cela ne marche pas, on l'a vu en Midi-Pyrénées : si les ressources T2A ont trop progressé, on baisse les Migac. Bref, la croissance de l'activité du secteur privé conduit à sanctionner le secteur public, à travers les Migac.
Autre exemple : on a porté l'aide médicale de l'Etat (AME) à 30 euros, mais qui la paie ? Avant, quand un patient arrivait aux urgences, il pouvait passer directement au bloc ; aujourd'hui, si le planning fait apparaître une opération plus rémunératrice en salle d'opération, on n'y touchera pas et le patient devra revenir par les urgences - facteur supplémentaire d'engorgement. Cela occasionne aussi des créances irrécouvrables, qui viennent en déduction des ressources de l'hôpital ; mais elles seront de toute façon prises en charge par la collectivité.
J'ai été chargé des modèles économétriques au bureau d'analyse économique de l'Assistance publique-Hôpitaux de Paris. A l'époque, il n'y avait que mille pathologies et non deux mille cinq cents comme aujourd'hui. La comptabilité analytique permettait de calculer des coefficients en ramenant le nombre de journées à leur coût moyen. Mais 70 % des dépenses d'un hôpital sont liées au personnel. Comment les affecter à telle ou telle pathologie ? On les affecte à une unité administrative, puis on les divise pour les imputer à la journée, mais pas à une pathologie. On ne peut imputer le temps réel passé dans chaque service pour chaque pathologie. Pour vérifier la validité de ce système, il faudrait, à l'instar de ce que font les médecins, l'évaluer en comparaison d'un placebo... A l'époque où il n'y avait que mille variables, et non deux mille cinq cents comme aujourd'hui, sur les vingt-six hôpitaux de Paris, il avait été démontré que ce système, fondé pourtant sur une comptabilité analytique homogène, n'était pas bon...
Jacky Le Menn, rapporteur . - Quid de la T2A ?
Francis Sahal . - On oublie !
Jacky Le Menn, rapporteur . - Pour revenir au budget global ?
Alain Milon, rapporteur . - Ou au prix de journée ?
Francis Sahal . - Au budget global !
Jacky Le Menn, rapporteur . - Il reposait sur des bases historiques qui pénalisaient certains établissements.
Francis Sahal . - Il suffit de reprendre le travail statistique, en se fondant sur des indicateurs multiples, dont les points ISA, qui sont un indicateur parmi d'autres. Il convient aussi de décliner les missions de service public...
Jacky Le Menn, rapporteur . - En fonction de critères démographiques ?
Francis Sahal . - Oui, même s'ils ne recueillent pas l'unanimité. Je reste à votre disposition pour développer l'analyse des défauts de la T2A !
Jacky Le Menn, rapporteur . - Vous pourrez nous faire parvenir vos réflexions par écrit.
Brigitte Courtois, syndicat des cadres hospitaliers CH-FO . - Notre position est plus modérée. CH-FO tire un bilan plus positif de la T2A, même si un même système de financement, au regard de la diversité des établissements, peut difficilement être adapté à toutes les situations. Il y a toujours des effets de seuil. Il faudra toujours réguler et adapter le système. Nous considérons cependant que nous sommes à la fin d'un cycle.
En interne, la T2A nous a permis d'entretenir un dialogue avec les équipes soignantes sur les problèmes de gestion et d'organisation des soins. Des adaptations de l'organisation ont été mises en oeuvre dans ce cadre : réduction de la durée moyenne de séjour (DMS) ou organisation de filières plus fluides, notamment en soins de suite et de réadaptation (SSR). Nous avons progressé au regard du mécanisme antérieur d'allocation des ressources, qui résultait pour beaucoup de rapports de forces dans la négociation de la dotation globale. La T2A a mis en partie fin à ces dysfonctionnements.
Avec l'état prévisionnel de recettes et de dépenses (EPRD) et le plan global de financement pluriannuel (PGFP), nous ne sommes plus obligés de présenter un budget artificiellement en équilibre et nous disposons d'une vision plus objective de la situation financière de nos établissements.
A côté de ces aspects positifs, la T2A a des limites, bien exposées par notre collègue de la CFDT. J'y insiste : nous sommes arrivés à la fin d'un cycle. Jusqu'à présent, nous avons beaucoup travaillé sur l'optimisation du codage. Nous ne sommes pas en situation, à l'hôpital public, de faire des actes pour des actes. Quand c'est le cas, cela est lié à la technicisation de la médecine et non pas à la T2A. Les hôpitaux publics en dotation globale n'avaient pas intérêt à développer la facturation. Grâce à la T2A, nous avons énormément progressé.
Le modèle de régulation au sein d'une enveloppe fermée, couplé à la tarification, implique d'atteindre un certain niveau d'activité - par tous les moyens possibles. C'est un effet pervers du système.
Jacky Le Menn, rapporteur . - Le dernier rapport de l'agence technique de l'information sur l'hospitalisation (Atih) pour l'exercice 2011 montre que les efforts d'optimisation du codage entraînent une augmentation des coûts. Or la T2A a pour objet la maîtrise des dépenses, non d'accroître les coûts pour la sécurité sociale...
Brigitte Courtois . - Y compris les coûts de contrôle ! Je dirige un petit établissement qui n'a qu'une personne dédiée à l'information médicale ; lors d'un récent contrôle de la sécurité sociale, nous avons eu en face de nous pendant dix jours cinq médecins, qui se sont livrés à d'interminables débats d'experts sur le codage de tel ou tel dossier ! Les coûts ne sont pas que dans les établissements...
Francis Sahal . - Et ils ne contrôlent pas la pertinence des actes...
Jacky Le Menn, rapporteur . - Nous sommes allés notamment à Laval, où nous avons demandé aux médecins et aux équipes comment se déroulait en pratique le codage ; nous avons remarqué qu'il peut entraîner, pour une même pathologie, un basculement du simple au double, voire au triple ! D'où les débats d'experts dont vous parlez... Il faut sans doute renforcer l'expertise des établissements en matière de codage.
Brigitte Courtois . - Les premiers travaux d'optimisation du codage avaient un sens. Mais je le redis, nous sommes à la fin d'un cycle. Il faut trouver d'autres moyens de régulation.
Autre inconvénient majeur : l'extrême variabilité des tarifs, qui est difficilement soutenable et entraîne de brutales variations de recettes. A quoi s'ajoute la construction de l'échelle nationale des coûts en déconnexion avec la réalité des coûts.
La T2A a favorisé les établissements de taille moyenne, implantés dans un territoire où l'offre de soins est cohérente. La situation est plus difficile à gérer pour les établissements implantés dans un bassin de santé à faible densité de population, comme en Champagne-Ardenne, ou dans des secteurs à faible démographie médicale. Sans médecins, c'est tout le financement de l'hôpital qui se trouve mis à mal, y compris là où les besoins de santé sont réels.
En outre, la T2A ne favorise ni la qualité ni la pertinence des soins. Nous reviendrons sur ces thèmes, qui ne sont pas forcément à intégrer dans le cadre du financement. La pertinence des actes est un sujet bien plus large. Il y a un travail à mener avec les équipes médicales sur les références médicales opposables (RMO), ce qui n'est pas simple...
Jacky Le Menn, rapporteur . - Est-il vrai que de nombreux actes sont réalisés uniquement pour assurer la couverture médico-légale ?
Brigitte Courtois . - C'est tout à fait exact. Les médecins ne sont pas tous prêts à accepter les RMO sans autre forme de procès... Il faut également avoir à l'esprit qu'aux urgences, par exemple, les prescriptions ne sont pas les mêmes en fonction des médecins de garde.
Frédéric Boiron, président de l'ADH . - Merci pour votre invitation. L'ADH est une association partenaire des organisations syndicales ; elle regroupe environ un directeur d'hôpital sur deux. Je suis moi-même directeur général du CHU de Saint-Etienne.
Jacky Le Menn, rapporteur . - Les directeurs peuvent-ils appartenir à la fois à un syndicat et à l'ADH ?
Frédéric Boiron . - Bien sûr.
On peut critiquer la T2A mais il ne faut pas oublier que ce système est bien meilleur que le précédent. La dotation globale, que j'ai connue lors de mes débuts professionnels, poussait à l'immobilisme. Ceux qui avaient une rente de situation ou des appuis bénéficiaient d'une dotation globale importante, au détriment de ceux qui étaient plus innovants, voire plus utiles à leur bassin de population. En quelque sorte, tout le monde avait intérêt à ne pas avoir de malades supplémentaires et à ne pas faire de recherche. Et il était bien difficile de déplacer des ressources d'un établissement à un autre et même d'un service à un autre.
La T2A a obligé les médecins et les directeurs d'hôpitaux publics, qui n'ont certes pas plus de vertus que les autres, à s'interroger sur leurs pratiques et les coûts des actes réalisés. Elle a permis de rappeler à tout le monde que soigner avait un coût et que le financement était collectif. Elle a aussi permis d'avoir une meilleure visibilité de la répartition des ressources que la collectivité affecte à la prise en charge sanitaire et médico-sociale.
En revanche, la T2A n'est pas le seul élément qui contribue à l'équilibre et à la bonne santé financière des établissements. Elle n'est pas un outil parfait ; un établissement qui était en déficit, sans position privilégiée sur son bassin de population, a peu de chances de revenir à l'équilibre du fait du mécanisme d'ajustement prix-volume. On construit un budget sur une base annuelle, l'exercice commence au 1 er janvier ; l'EPRD est établi en juin, si tout va bien ; les tarifs sont connus en mars, la notification du « hors tarif » en avril, mais pas toujours... Comment, dans ces conditions, élaborer un budget cohérent et crédible ? Si le gros défaut de la dotation globale était l'immobilisme, celui de la T2A est le court termisme ; nous sommes en permanence dans l'immédiat, pas dans la prévision, alors que c'était justement le but recherché. En outre, l'évolution des tarifs, qui changent d'une année sur l'autre, ne permet pas de construire avec la communauté médicale une politique durable. Comment bâtir un projet une année, alors que l'année suivante une révision à la baisse des tarifs peut mettre en péril son équilibre économique ? A quoi s'ajoutent les effets de masse dans les CHU... De ce fait, il est difficile de convaincre la communauté médicale, qui était majoritairement acquise à la T2A. Sans compter, tout le monde le sait, que les tarifs sont inférieurs aux coûts...
A l'hôpital, la T2A est vécue comme un outil de recettes plutôt que comme un instrument de régulation nationale des dépenses de santé. Si vous ne faites pas plus d'activité que l'année précédente, vous perdez des recettes. Les dépenses annuelles en investissement et en fonctionnement de mon CHU s'élèvent à 500 millions. L'activité doit augmenter de 1,7 % à 2 % en valeur par an si nous voulons éviter de perdre des recettes. Sur le plan pédagogique, c'est contreproductif ; cela peut même provoquer de sérieuses allergies chez certains praticiens... Le pilotage en interne est extrêmement difficile. Quand le tarif de l'ambulatoire, qu'on veut promouvoir par ailleurs, devient inférieur à son coût, l'effet est désastreux...
La construction des tarifs est obscure. Plutôt que d'entretenir l'illusion, autant dire clairement qu'elle a pour objectif la régulation des dépenses. Mais il est impossible de continuer à manager des équipes en tenant un double discours.
J'ai participé à la rédaction d'un rapport duquel il ressortait que la T2A, telle qu'elle est conçue et pratiquée à l'heure actuelle, est un obstacle majeur à la coopération entre les établissements...
Jacky Le Menn, rapporteur . - C'est un défaut fréquemment relevé.
Francis Sahal . - Entre établissements, mais aussi entre services !
Frédéric Boiron . - Lorsque deux établissements décident de coopérer de façon informelle, sans en référer à la sécurité sociale ni à l'autorité de tutelle, s'ils coordonnent les prises en charge en maximisant la tarification, chacun conserve ses recettes. S'ils décident d'aller plus loin, par exemple en fusionnant des services d'urgence, chacun y perd. Si l'on veut encourager des projets de coopération, il faut garantir les ressources des uns et des autres, au moins le temps des adaptations nécessaires. A l'heure actuelle, il y a un décalage entre les intentions restructurantes et leur traduction dans les faits. Nous prônons une contractualisation de ces coopérations entre les ARS et les établissements qui s'impliquent afin de donner le temps d'ajuster les ressources. Cela donnerait de la crédibilité à la démarche.
Dans la même logique, pourquoi ne pas forfaitiser au plan territorial certaines prises en charge coordonnées pour éviter la tentation de multiplier les actes pour maximiser les ressources ?
Alain Milon, rapporteur . - Jusqu'à un certain point, puisque l'enveloppe est fermée !
Frédéric Boiron . - C'est un raisonnement macro-économique alors que dans un établissement hospitalier, la logique est beaucoup plus individuelle ; les recettes d'un établissement peuvent évoluer différemment de l'Ondam. Et il n'y a pas de raison que les ressources restent pour toujours au même endroit...
Alain Milon, rapporteur . - Quelle est l'influence de la T2A sur les parcours de soins coordonnés ?
Frédéric Boiron . - Elle est réelle, notamment dans les services médicaux ou les services associés à la prise en charge des personnes âgées. Désormais, tout le monde regarde le prix des malades.
Alain Milon, rapporteur . - C'est également le cas en cardiologie.
Edmond Mackowiack, syndicat des cadres hospitaliers CH-FO . - La situation ne s'améliore pas. Autrefois, quand le CHU de Lille mettait du temps médical à disposition d'un autre établissement, il demandait un remboursement mais l'établissement conservait ses recettes ; aujourd'hui, celui-ci doit rembourser, mais il ne les conserve plus.
Jean-Marie Vanlerenberghe . - Il paie deux fois !
Edmond Mackowiack . - Tout à fait.
Jacky Le Menn, rapporteur . - Pendant ce temps, la coopération ne se développe pas.
Edmond Mackowiack . - Ce qui est dommage.
Frédéric Boiron . - Les CHU connaissent les mêmes contraintes. La mise à disposition de leurs compétences auprès des autres établissements de santé est freinée du fait de la T2A. Lorsqu'un praticien d'un CHU consulte dans un autre établissement, la perte de recettes pour le CHU est bien supérieure à la compensation de son salaire.
L'évolution des dotations Migac d'une année sur l'autre bouleverse nos équilibres. Elle est vécue par les hospitaliers comme un reproche permanent, alors que les Migac compensent des missions de service public. Dans mon établissement, l'écart entre les recettes et les dépenses pour les internes s'élève à deux millions, ce qui pèse sur nos marges. La situation est identique pour la permanence des soins. Autre exemple : certains établissements ont mis en place des astreintes en imagerie neurovasculaire interventionnelle ; ils savent bien qu'il y aura peu d'actes la nuit, mais il faut bien que quelqu'un assure ce service. Cela coûte cher en frais de garde et prive aussi le service le lendemain d'un médecin qui sera en repos de sécurité. On met ainsi un équipement à disposition la nuit qui ne sera pas disponible de jour quand on en aura besoin, faute de praticien disponible. C'est pour ces établissements un désavantage concurrentiel majeur.
Michel Rosenblat . - Je souscris globalement à ce que vient de dire M. Boiron. La coopération devrait commencer en amont, par la planification et la répartition des activités. Les effets de la T2A ne sont pas les mêmes selon que sur un territoire donné il y a concurrence ou complémentarité. Les offreurs de soins peuvent se mettre d'accord pour éviter les doublons, par exemple le maintien d'activités à perte. C'est le rôle de l'ARS et des hospitaliers d'organiser en amont l'activité.
Les missions sont définies diversement dans des lieux différents... Le code de la santé publique définit des missions de service public, largement financées par la T2A ; mais la T2A met en concurrence les secteurs publics et privés tout en maintenant leurs différences. Le service public hospitalier a été supprimé, mais on a laissé les obligations de service public au secteur public pour toutes les activités. Puis il y a les Migac, qui relèvent du code de la sécurité sociale et sont financées par des dotations. Deux catégories à financement différent mais réputées toutes deux d'intérêt général.... Si le planificateur estime que pour assurer la continuité des soins, il faut un service de chirurgie à Saint-Jean-de-Maurienne, il devra prendre en compte le fait que l'activité y sera bien plus faible en été qu'en hiver, à cause des accidents de ski. Voilà une mission spécifique d'aménagement du territoire : qui la finance, et comment ? On ne peut faire comme si ce service était implanté au sein d'un établissement de la première couronne parisienne...
Ne reprochons cependant pas à la T2A d'aboutir à ce résultat : lorsqu'on se tape sur les doigts avec un marteau, il ne faut pas s'en prendre au marteau ! En revanche, on peut critiquer la T2A pour son opacité délibérée. Si elle doit servir comme outil de planification, elle change de nature.
Francis Sahal . - Il n'est pas sûr que les concepteurs eux-mêmes s'y retrouvent !
Michel Rosenblat . - Pour corriger le modèle, il faudrait ne pas inciter à l'activité tout en demandant une maîtrise globale du système. De toute façon, le jour où notre pays sera confronté à une crise sanitaire majeure, l'Ondam explosera et on ne pourra pas baisser les tarifs. Ceux-ci ne cessent de varier, nous en sommes à la version 11 et un peu au-delà... On affine, on affine, on baisse certains tarifs... et au vu de certains résultats on pourrait se dire que les cancers ont été moins graves en 2011 qu'en 2010... Le système doit être stabilisé. Les équilibres financiers fondés sur le plan Hôpital 2007 n'ont tenu qu'un an.
Alain Milon, rapporteur . - Les tarifs ont besoin d'être stabilisés, mais aussi simplifiés : il en existe 1 200 aux Etats-Unis, après plus de vingt ans de tarification à l'activité, et déjà plus de 2 300 en France en à peine six années !
Michel Rosenblat . - L'optimisation du système d'information permet de faire rentrer des recettes, mais elle a des effets pervers. Les DIM se structurent désormais, non pour mieux connaître les pathologies, mais pour mieux en tarifer le traitement. L'information épidémiologique, le suivi sont négligés.
Frédéric Boiron . - Il ne faut pas non plus noircir les intentions des hospitaliers ! Ce qu'ils font n'est pas contraire à la loi et pas seulement vu sous l'angle tarifaire.
Jacky Le Menn, rapporteur . - C'est vrai.
Jérémie Sécher . - Il y a au départ une impasse conceptuelle : il n'est pas possible de formaliser l'immense diversité des établissements et des activités dans les seuls tarifs. Mieux vaudrait s'interroger sur la part de financement complémentaire à la tarification que la collectivité est prête à consentir. Les ARS devraient objectiver les besoins des territoires et accompagner les coopérations. Grâce au fonds d'intervention régional, les ARS peuvent inciter les établissements à coopérer. Le problème, c'est que coopérer aujourd'hui, c'est renoncer à des financements. Les ARS devraient disposer de marges de manoeuvre pour accompagner les transitions, sous réserve que la fongibilité des crédits ne vienne pas pénaliser les établissements hospitaliers. L'idée d'une enveloppe régionale est séduisante.
Jacky Le Menn, rapporteur . - Pourquoi ne pas soustraire certains GHS à la T2A ? Je pense notamment aux soins intensifs et à la réanimation, qu'on ne parviendra jamais à faire entrer dans un tarif. On pourrait trouver un financement par dotation, comme on le fait pour les urgences...
Francis Sahal . - La liste des GHS à extraire serait longue !
Brigitte Courtois . - Le fonctionnement des Migac n'est pas plus satisfaisant que celui de la T2A. Si la part des dotations était plus élevée, cela impliquerait de revoir la façon dont elles sont attribuées. Les disparités d'attribution sont importantes et peu explicables à taille et missions similaires. Les règles d'attribution des ARS sont totalement opaques, d'autant que certains crédits sont reconductibles et d'autres non. En outre, les dotations Migac sont versées en juin et parfois même après Noël, cela m'est arrivé l'année dernière, ce qui n'est pas sans conséquence sur l'équilibre financier. Si la part des dotations était plus élevée, il faudrait des règles d'attribution plus transparentes et un calendrier de paiement plus adapté, afin d'éviter les ajustements en fin d'année.
J'en viens aux parcours de soins coordonnés dont la terminologie est trop vague. Si l'on s'interroge sur les modalités de financement des hôpitaux, il faut élargir la réflexion aux autres partenaires de la santé, à commencer par les médecins traitants avec qui, aujourd'hui, il est très difficile de travailler - il est vrai qu'ils ne sont guère incités à cela. Un des principaux freins à l'hospitalisation à domicile tient par exemple au fait que les médecins traitants ne s'y retrouvent pas alors qu'ils sont censés suivre leurs patients en HAD. Peu de médecins - et d'infirmiers, d'ailleurs - acceptent de se lancer dans une démarche aussi lourde qui implique des visites à domicile, de la codification, des dossiers à remplir. Ils n'y ont aucun intérêt.
J'en arrive à la coopération entre les établissements publics et privés. Il est difficile de partager les contraintes, d'arbitrer entre les activités programmées et la permanence des soins. Dans mon établissement, nous partageons le bloc opératoire avec une clinique mais je n'ai jamais réussi à mettre en commun les équipes d'anesthésistes car l'obstétrique impose des gardes de nuit dont ne veulent pas entendre parler les anesthésistes du privé.
Frédéric Boiron . - Sans compter les salaires qui n'ont rien à voir : un anesthésiste m'a récemment montré la proposition qui lui avait été faite par une clinique : 20 000 euros nets et des frais de garde, contre 4 000 à l'hôpital et des primes de nuit indignes.
J'entends qu'on nous reproche d'effectuer des actes inutiles, mais ils sont le plus souvent le fait des obligations médico-légales. Certains examens ne servent à rien, mais s'ils ne figurent pas dans le dossier, en cas d'incident, le médecin peut être attaqué.
Enfin, seuls les hôpitaux publics ont un service de réanimation - voilà une activité qu'on ne peut pas enfermer dans un GHS - car les tarifs ne couvrent pas les frais. Le secteur privé se contente d'unités de surveillance continue plus rémunératrices et passe des conventions avec le secteur public.
Jacky Le Menn, rapporteur . - Il nous a été dit que les actes pour couverture médico-légale représentaient 14 % du total.
Christophe Gautier . - Il faut revoir la répartition entre activités couvertes par la T2A et celles qui sont financées autrement. Ce n'est pas un hasard si la réanimation est déficitaire au sein de l'hôpital public. C'est une activité structurante, au service d'un territoire.
Francis Sahal . - En Ariège, la CGT a attaqué un directeur d'hôpital qui ne mettait pas les effectifs requis en réanimation, mais il faut bien avoir en tête que ces services, c'est du temps et de l'argent ! Cette activité ne peut pas entrer dans un tarif.
On oublie aussi trop souvent de prendre en compte l'âge moyen du personnel hospitalier qui, lorsqu'il est élevé, pèse évidemment sur la masse salariale. Je voudrais bien savoir comment les tarifs prennent cet élément en compte...
Michel Rosenblat . - Les établissements publics accueillent les patients sans se demander s'ils vont rapporter ou s'ils vont coûter ; mais si on va au bout de la logique, ils auraient intérêt à y regarder à deux fois : à développer les activités rémunératrices et à laisser les autres à leurs voisins. Ce risque est majeur et les ARS ne semblent pas en avoir pris la mesure.
Un exemple : une patiente âgée prend vingt-sept médicaments différents prescrits par plusieurs médecins... Où est le parcours coordonné ? Autre exemple : une autre vieille dame arrive aux urgences, elle reste deux jours sur un brancard, on l'hospitalise dans un service spécialisé de pointe, puis en gériatrie après de nombreux examens, enfin en soins de suite pendant un mois, ce qui a coûté une fortune... parce que son aide ménagère avait pris ses congés. Tout cela nous incite à la modestie.
Jérémie Sécher . - Comment voulez-vous motiver des chefs de service ou de pôle de réanimation en leur parlant d'objectifs quantitatifs ? Un mode de financement adapté à ces missions spécifiques de l'hôpital public devrait être défini, ce qui aurait une vertu financière mais surtout managériale. Les professionnels souhaitent pareille évolution, pour autant qu'elle respecte les missions de service public qui sont les leurs.
Jean-Marie Vanlerenberghe . - Vous pensez que les Migac ne permettent pas de financer les missions qui sont les vôtres tandis que le secteur privé estime que ces crédits sont trop élevés et qu'il faut poursuivre, voire accélérer la convergence tarifaire. Qui croire ? Comment sortir par le haut de cette contradiction qui s'étale dans la presse et qui pénalise le secteur hospitalier public ?
Francis Sahal . - Rien d'étonnant puisque la tarification est fausse !
Jean-Marie Vanlerenberghe . - C'est votre postulat !
Francis Sahal . - Vu la façon dont les tarifs sont calculés, les choses ne peuvent pas se passer autrement ! L'échelle nationale des coûts est fausse. Si les tarifs étaient exacts, le secteur privé serait en droit de se plaindre mais ce n'est pas le cas. On ne peut pas fonder des contrats de service honorables sur la base de la tarification, en réanimation comme dans beaucoup d'autres activités.
Frédéric Boiron . - Quand l'hospitalisation privée s'engage dans de mauvaises polémiques de façon aussi médiatique, c'est sans doute pour d'autres raisons que celles qu'elle invoque...
Les départements du Rhône et de la Loire reçoivent de nombreux demandeurs d'asile. Quand ces personnes ont besoin de soins, voyez où elles sont emmenées. Il en va de même pour les personnes en grande difficulté, nous les accueillons et nous les hébergeons dans les halls de nos hôpitaux. On nous donne l'impression que seuls les actes facturables ont de la valeur, alors que le secteur public accomplit beaucoup d'actes qui ont de la valeur mais pas de prix.
A l'heure actuelle, nous sommes dans une analyse financière systématique mais qui ne permet pas de quantifier les efforts de recherche ni les missions sociales des établissements publics. Ensuite, la pertinence des actes, sujet bien difficile... On sait que nombre d'établissements privés sont en équilibre grâce à des tarifs surévalués, notamment en ophtalmologie.
Michel Rosenblat . - La polémique public-privé renvoie à la question de la convergence. Il s'agit d'une mystification puisque sont concernées des activités différentes, exercées dans des conditions elles-mêmes différentes. Si tout était égal par ailleurs, la convergence pourrait être la règle pour les tarifs des activités programmées, mais justement : rien n'est égal par ailleurs. La convergence intersectorielle n'a de sens que si ce qui est spécifique est financé à son coût réel ; sinon on demande à des établissements financés par des tarifs d'exercer des missions d'intérêt général... C'est comme cela qu'on en arrive à des choix d'activité, à la multiplication des actes et à la facturation de services complémentaires.
Je me suis récemment rendu dans une clinique privée : le parking était payant, les chambres particulières aussi, il y avait même un supplément pour « vue sur le jardin » !
Francis Sahal . - Dans certaines cliniques, les frais d'administration sont facturés 11 euros.
Michel Rosenblat . - S'agissant du risque de séquençage des séjours, on peut s'en prémunir en améliorant la traçabilité des parcours.
Christophe Gautier . - Nous sommes sereins pour répondre au mauvais procès qui nous est fait. Certaines Mig peuvent très facilement être évaluées grâce à la comptabilité analytique. C'est le cas des services mobiles d'urgence et de réanimation (Smur), dont le sous-financement est patent. L'exercice est plus complexe pour d'autres missions car entre le privé et le public, aucune comparaison n'est possible ; pensez au coût de l'obligation de neutraliser des salles d'opération pour faire face aux urgences, ou encore, dans les missions d'enseignement et de recherche, celui du temps passé par la secrétaire médicale à taper le papier du patron.... Il faut aussi prendre en compte le profil des patients. Pour une appendicectomie simple, le patient-type du privé est un gamin, on l'adresse directement en chirurgie, trois jours après il est dehors ; à l'hôpital public, c'est plutôt un patient âgé souffrant de plusieurs pathologies, amené par le Smur ou les pompiers, qu'on va d'abord hospitaliser en urgence pendant vingt-quatre heures... Pour la même pathologie, les coûts sont doubles ou triples.
Francis Sahal . - Dans le public, on continue d'oublier des coûts. Quand un interne intervient, les frais de l'équipe qui travaille avec lui ne sont pas comptés. Et il faut aussi parler de la pertinence des soins. Privé et public ne réagissent pas de la même façon. Pour avoir rencontré des problèmes ORL et ophtalmologiques et m'être adressé à l'un et à l'autre, j'ai vu la différence !
Edmond Mackowiack . - Le système actuel ne fonctionnant plus, il faut en définir un autre. Les Migac comprennent trois enveloppes principales : précarité, Smur et consultations ambulatoires dans les prisons. Comment imaginer de les réduire ?
Avec la dotation globale, le système était figé et certains hôpitaux ne voyaient leur retour à l'équilibre qu'à l'horizon d'un demi-siècle. Avec la T2A, les choses se sont bien améliorées. C'est le cas au centre hospitalier de Douai, que je connais bien... Reste qu'il faut encore favoriser la coopération entre établissements, créer des parcours et des filières de soins, enfin optimiser les moyens dans le cadre d'une enveloppe fermée.
Jean-Marie Vanlerenberghe . - Lorsqu'on met en place une coopération hospitalière sur un territoire, il faut que chaque hôpital y gagne. Nous avons connu cela avec l'intercommunalité qui était fortement incitative. Le problème, c'est que l'enveloppe est fermée.
Edmond Mackowiack . - La liberté de choix du patient est essentielle, entre le secteur privé et le secteur public, et au sein de chaque secteur. Un Douaisien ne va pas se faire soigner à Béthune et réciproquement, un habitant de Béthune préférera se faire soigner à Lille, voire à Paris, plutôt qu'à Douai. Une organisation de proximité implique des filières amont et aval bien organisées. Mais la T2A favorise la concurrence.
Frédéric Boiron . - Pour coopérer, il faudrait contractualiser, avec l'assurance qu'on reste financé si on coopère. Sinon tout le monde, directeurs, médecins, élus, freine des quatre fers. C'est humain ! Il faudrait une enveloppe spécifique dans le cadre des aides à la contractualisation.
D'où viennent les capacités d'investissement ? Pas d'un financeur qui posséderait une part du capital du CHU, ni d'un groupe européen ou international ! Elles proviennent d'une marge sur les recettes, estimée, selon les autorités sanitaires elles-mêmes, à 7 %, donc sur les tarifs, pour couvrir le renouvellement du patrimoine médical ou immobilier ; de crédits de soutien à l'investissement au titre de la mise en oeuvre de plateaux techniques ; de crédits d'aide à la prise en charge de l'impact financier d'un emprunt. Chacun connaît l'exemple des emprunts toxiques de Saint-Etienne, où un investissement de 300 millions d'euros a été financé exclusivement par l'établissement. Les crédits d'aide à la contractualisation sont une sorte de recapitalisation ; les crédits Mig doivent consolider la capacité d'investissement des hôpitaux publics.
Jacky Le Menn, rapporteur . - Ce sont des suggestions intéressantes. Ne faudrait-il pas retirer de l'Ondam les investissements de construction, pour privilégier un financement du type contrat de plan Etat-région, comme cela a été fait pour d'autres infrastructures, routes, autoroutes, collèges ou lycées ? Cela éviterait de mettre en difficulté des établissements condamnés à payer pendant des années des charges liées à la construction.
Alain Milon, rapporteur . - C'est une idée !
Christophe Gautier . - Excellente ! Mais on risque de retomber dans les travers que nous avons connus dans le passé avec le budget global, où les rapports de forces ou d'influence emportaient les décisions sur les équipements. L'établissement perdrait la maîtrise de ses choix. Dans l'hypothèse où les tarifs seraient ajustés et permettraient de dégager des marges plus confortables, l'établissement garderait la main. Dans l'hypothèse que vous envisagez, les arbitrages sur les constructions lui échapperaient...
Alain Milon, rapporteur . - Il est des constructions exemplaires et d'autres inutiles...
Michel Rosenblat . - Nous sommes dans le cadre d'une enveloppe fermée. Nous n'avons pas trouvé de système permettant de ne financer que les activités utiles ! On a construit un modèle incitant, par construction, à la suractivité. Sur les investissements, les Migac, nous connaissons tous, dans chaque région, ce que nous appelons en jargon des « boulets », ces établissements dont les ARS ne peuvent éponger les dettes, parce qu'ils sont plombés par des emprunts toxiques, des investissements hasardeux ou pour d'autres raisons. Ces bombes à retardement sont loin d'être désamorcées.
Le plan Hôpital 2007 était miraculeux mais le miracle n'était qu'apparent. Il n'a pas subventionné les investissements, mais en compensant les surcoûts liés aux frais financiers, il a permis de financer beaucoup plus de projets pour une mise d'un milliard d'euros. Bien sûr, cela s'est fait à crédit, en engageant les exercices suivants : il est difficile de payer les investissements de l'année avec les ressources de l'année...
On a vu parfois trop grand, c'est vrai. Des investissements ont été surdimensionnés, avec la bénédiction des pouvoirs publics et des autorités locales. Même avec des aides, le retour à l'équilibre sera une tâche très ardue.
Ce que vous proposez fait penser à ce qui s'est fait pour le rail, la déconnexion du réseau RFF et de l'opérateur SNCF. Il faut vérifier la pertinence de ce modèle. Sans en rejeter le principe, nous accueillons cette idée avec circonspection.
Yves Daudigny, président . - Pour le rail, on revient en arrière...
François Sahal . - Pour appliquer la tarification à l'activité au Sénat, on pourrait se fonder sur le nombre d'amendements ou de propositions de loi...
Alain Milon, rapporteur . - Pourquoi pas ?
François Sahal . - Vous vous y opposeriez !
La CGT n'est pas contre le système que vous proposez, qui serait planificateur. Que les hôpitaux fassent ce qu'ils veulent de leurs marges, voilà qui serait anti-planificateur ! Les grosses marges sont dues à l'intensification du travail du personnel. Qui paie les hôpitaux en réalité ? Le personnel ! Il y a des établissements qui sont encore aujourd'hui soumis au budget global et ce ne sont pas les moins dynamiques ! Pensez aux UHSA (unités hospitalières spécialement aménagées) dans les hôpitaux psychiatriques, mais aussi à l'hôpital Marchant à Toulouse.
Edmond Mackowiack . - Les plans Hôpital 2007 et 2012 ont beaucoup fait pour les établissements du Nord-Pas-de-Calais - je pense à celui de Douai, qui a bénéficié d'un investissement de 160 millions d'euros. En empruntant sur vingt ans, les établissements bénéficient d'un effet de levier, tout en répondant aux besoins de santé des populations. Mais la situation a changé. Les établissements ont perdu leur capacité à investir et sont aujourd'hui confrontés à un credit crunch, on en voit qui émettent des emprunts obligataires pour financer de petits investissements ; d'autres comme celui de Lens, empruntent pour payer les salaires...
Si l'on change le système de financement, il ne faut pas toucher à un principe très fort : l'autonomie des établissements. La T2A a permis une nouvelle dynamique, celle qui se crée lorsqu'un directeur peut décider des investissements avec l'équipe médicale. Confier les décisions d'investissement à des « petits chefs » dans d'obscurs bureaux des ARS, c'est risquer de perdre cette dynamique. Ne revenons pas aux errements des années 1960, quand tout était décidé par les directions départementales des affaires sanitaires et sociales (Ddass) et les directions régionales des affaires sanitaires et sociales (Drass).
Jacky Le Menn, rapporteur . - Je ne visais que les constructions.
Frédéric Boiron . - Il y a un fort besoin de transparence sur les décisions d'investissement. Il y a eu des investissements malheureux, c'est vrai, on a construit des cathédrales qu'on a laissées vides. Mais les responsabilités sont assez largement partagées ; les décisions étaient soumises à autorisation préalable, à délibération du conseil d'administration. Doit-on pour autant construire un système par référence à ces exemples malheureux ? La tentation du Léviathan administratif est une tradition française. Sortir les décisions du système hospitalier, soit, mais où les placer, comment les gérer ? Une gestion centralisée sera source de gâchis et de difficultés. Telle serait la position de notre association si elle était saisie de cette question. Les décisions d'investissement doivent être reliées aux besoins des territoires. Les constructions ou reconstructions majeures ne peuvent pas peser sur les seuls établissements concernés. Elles doivent impliquer les hôpitaux, les collectivités locales, l'Etat, la sécurité sociale. Ce ne serait pas une bonne chose que de placer le lieu de telles décisions dans une structure administrative centrale et lointaine. Nous avons vécu, dans les hôpitaux, le débasage partiel des crédits de recherche, inclus dans des Migac spécifiques. Au passage, on y a perdu. L'expérience nous a appris à craindre ces prélèvements effectués en passant.
Quel que soit le système retenu, il ne sera vertueux que si les acteurs eux-mêmes, directeurs, médecins, politiques, banquiers, financiers s'accordent sur une morale, une éthique, des valeurs à respecter. Il est de la responsabilité du prêteur de ne pas être indifférent au caractère d'intérêt public de l'investissement qu'il finance. Cette morale vaut pour la décision d'investissement, comme pour le recours à l'emprunt.
Jacky Le Menn, rapporteur . - Des ordonnateurs ont pris la décision de recourir à des emprunts toxiques. Mais ceux qui devaient les conseiller, et touchent pour cela une indemnité, n'ont pas joué leur rôle qui est de les aider à prendre des décisions adaptées, en fonction de critères multiples, dont les caractéristiques de l'emprunt. Il y a là une faiblesse.
Jean-Marie Vanlerenberghe . - Il appartenait à la tutelle d'empêcher ce type d'emprunt. Ce n'est pas à l'hôpital d'en payer aujourd'hui les conséquences.
Edmond Mackowiack . - Tout à fait d'accord.
François Sahal . - Une question parlementaire a été posée en 1998 demandant un encadrement des emprunts structurés ; ce qui bloque, c'est l'interdiction de remboursement anticipé ou le fait de l'assortir d'un taux actuariel prohibitif. Si ce remboursement avait été rendu possible à l'époque, nous n'en serions pas là aujourd'hui. Selon un arrêt de la Cour de cassation, certaines des clauses de ces emprunts sont indéterminées, donc nulles.
Frédéric Boiron . - Parlons de l'avenir !
Michel Rosenblat . - Vous avez bien compris que nul d'entre nous ne souhaite la création d'une agence nationale supplémentaire en charge des investissements. Cela n'aurait pas de sens. Plus on éloigne le niveau de prise de décision du terrain, plus on prend de risques.
Qui décide des orientations stratégiques des établissements ? Le principe d'autonomie nous est cher. Sa limite, c'est la planification ou la répartition de l'offre de soins. Certains investissements dépendent de l'organisation de celle-ci. Le principe de responsabilité doit jouer : celui qui est compétent pour prendre la décision doit en assumer la mise en oeuvre. Séparer le décideur du responsable de l'application de la décision ne serait pas gérable. Une économiste qu'on ne cite guère aujourd'hui, Béatrice Majnoni d'Intignano, distinguait les investissements à effet de gestion et les investissements à effet de santé. Le financement du renouvellement des installations, qui a pour objet de garder l'outil de production en état, doit être inclus dans les tarifs, puisqu'il s'agit d'assurer la continuité de l'activité. En revanche, les investissements de projet, d'innovation, de développement stratégique devraient faire l'objet d'un financement plus volontariste, dans une logique de planification. Mais ce n'est pas si simple de faire la distinction...
Jacky Le Menn, rapporteur . - Dans un courrier du 27 avril, la Fédération hospitalière de France (FHF) demande une profonde révision du projet de guide de contractualisation des dotations finançant les Migac. Elle note le souhait du directeur général de l'offre de soins d'une euro-compatibilité des Mig, mais estime que « l'analyse d'une insécurité juridique n'est pas fondée ». Selon le guide, « l'absence d'objectivisation des notifications de dotation Mig peut entraîner une condamnation de l'Etat français sur la base d'une incompatibilité avec le droit européen » - ce qui ne pourrait que générer une contrainte préjudiciable pour les établissements, estime la FHF. En outre, elle entend dissocier les missions répondant à des besoins régionaux, qui relèvent d'une décision de l'ARS, de celles qui dépendent d'un dispositif national qui, par leur nature, ne peuvent en aucun cas relever d'un dispositif de contractualisation locale tel qu'il est décrit par le guide. La FHF estime aussi que la réévaluation annuelle des crédits et l'absence de prise en compte des investissements nécessaires ne pourront se traduire que par une précarisation de l'emploi hospitalier, pourtant contraire aux politiques nationales dans ce domaine. Que pensez-vous de ce courrier ?
Frédéric Boiron . - Le Parlement a voté une loi sur la titularisation de certains contractuels qui s'applique bien sûr au secteur hospitalier, notamment aux contractuels employés dans le domaine de la recherche. En parallèle, la répartition des crédits affectés à la recherche hospitalière va être modifiée : la part stable va diminuer jusqu'à disparaître pour être remplacée par la part variable. Ce n'est guère logique : on nous demande de titulariser des contractuels, qui peuvent le rester - l'hôpital employeur ne maltraite pas son personnel, rien de comparable aux mineurs de Silésie - avec des crédits non pérennes !
Pourquoi exposer systématiquement les choix de financement que fait la France à la logique européenne, qui met en concurrence public et privé ? On finira par abandonner le financement des Mig ! Je relève que la FHF estime que la crainte d'un recours juridique contre la France n'est absolument pas fondée.
Un mot sur les guides méthodologiques que nous recevons : la production est telle que les praticiens n'en peuvent plus, ils veulent pouvoir se consacrer aux soins, à la recherche et à l'enseignement. Une pause et une simplification s'imposent.
Edmond Mackowiack . - Ce courrier démontre, s'il en était besoin, que les choses doivent changer. Le nombre d'indicateurs et de guides ne cesse d'augmenter et le système devient de plus en plus complexe et opaque. Comme il est à bout de souffle, on va chercher l'Europe pour justifier la baisse des aides au service public. Comment peut-on nous demander de mettre fin à la précarité de l'emploi en mettant tous les ans nos recettes en cause ? Il faut stabiliser l'emploi public, mais aussi financer les accords nationaux... Hausse des charges et baisse des recettes, c'est toujours l'Etat qui décide. Nous avons besoin de visibilité. Il faut faire confiance aux directeurs d'hôpitaux.
Michel Rosenblat . - Les contraintes du droit européen ? Parle-t-on de services d'intérêt général ou de services d'intérêt économique général ? Le débat n'est pas tranché, mais nous exerçons les deux... Doit-on se situer dans une logique de marché ou de service public ? Ce que font les hôpitaux publics relève-t-il du noyau dur du service public ou se situe-t-il à sa marge ? Ce qui relève des Migac se trouve-t-il peu ou prou en totalité dans le service public ? Si c'est le cas, on ne peut pas les financer dans une logique de marché. On ne peut nous opposer la réglementation européenne.
En outre, le problème est quasi insoluble, les 250 pages du guide le démontrent s'il en était besoin. Pour répondre à la quadrature du cercle, chose bien connue dans le milieu hospitalier, on avait autrefois recours aux circulaires ; désormais, nous avons les guides. Nous avons un besoin urgent d'un guide d'aide à la gestion des contradictions...
Francis Sahal . - Les hôpitaux psychiatriques financés par une dotation globale violeraient donc la réglementation européenne ? Pour nous, la réponse est non. Tout est dans le service public. ...
Christophe Gautier . - Faut-il mettre en concurrence les missions de service public de l'hôpital ? Si l'hôpital public fait convenablement son travail, ce type de question n'est pas recevable d'un point de vue politique.
Yves Daudigny, président . - Merci pour toutes vos interventions particulièrement intéressantes.
Audition de Christophe JACQUINET, président du Collège des directeurs généraux des agences régionales de santé, directeur général de l'agence régionale de santé de Rhône-Alpes (mercredi 20 juin 2012)
Yves Daudigny, président . - Je souhaite la bienvenue à Christophe Jacquinet que nous recevons au terme de quatre mois d'enquête sur le financement des établissements de santé et, plus particulièrement, sur les effets de la tarification à l'activité.
Directeur de l'ARS de Picardie et, depuis la fin 2011, de celle de Rhône-Alpes, vous présidez le collège des directeurs généraux d'ARS, qui a été constitué en novembre dernier. Après avoir indiqué les vertus et les limites du système actuel, vous nous direz quelles sont les pistes à envisager pour l'améliorer. Entre autres, le périmètre des différentes sources de financement et leur mode de calcul ne méritent-ils pas d'être revus ? La T2A est-elle adaptée à toutes les activités de soins ? Les dotations consacrées aux missions d'intérêt général ou Mig suffisent-elles ? Ne faut-il pas accroître les marges de manoeuvre des ARS pour corriger certains effets mécaniques du système de financement actuel ? Je pense au maintien de l'offre de soins dans les bassins défavorisés ou encore aux coopérations territoriales, quand la T2A encourage plutôt la concurrence entre établissements.
Christophe Jacquinet . - Au nom des vingt-six directeurs d'ARS, je vous remercie de votre accueil.
Mes observations porteront sur les seules activités de MCO, soit les séjours hospitaliers en soins de courte durée en médecine, chirurgie, obstétrique, puisque la T2A ne s'applique pas encore aux SSR, c'est-à-dire aux soins de suite et de réadaptation, et encore moins à la psychiatrie et la santé mentale.
La T2A, d'abord, a quelques bienfaits. La situation est la suivante. D'un côté, l'Ondam hospitalier évolue moins favorablement : 2,8 % en 2010 et en 2011, 2,56 % en 2012. De l'autre, les établissements sont confrontés à des baisses de tarifs. Cette année, les tarifs progressent de 0,19 %, ce qui équivaut à une légère diminution en euros constants. En revanche, en 2011, établissements hospitaliers publics et établissements de santé privés d'intérêt collectif - Espic - ont enregistré une baisse des tarifs de 0,2 % et les établissements privés commerciaux de 0,9 %, après une diminution de 0,8 % pour les premiers et une hausse de 1 % pour les seconds en 2010. Or le déficit consolidé des établissements publics, d'après la DGOS, a considérablement régressé durant cette période : il est passé de 360 millions en 2008 à 185 millions en 2009 puis à 180 millions en 2010. Conclusion, la T2A a permis la réduction des déficits hospitaliers. L'objectif financier, formellement fixé aux directeurs d'ARS en avril 2010, est rempli : une diminution du déficit structurel des établissements publics de 14 % en 2010, après une baisse plus importante de 23 % en 2009. Cette réduction passe par des gains de productivité, en particulier sur les activités de plateaux techniques comme la chirurgie et la cardiologie interventionnelle.
Les limites de la T2A sont évidemment nombreuses. Premièrement, la tarification à l'activité est probablement plus adaptée pour les activités de chirurgie et de plateaux techniques que pour l'activité de médecine. Elle prend insuffisamment en compte la complexité grandissante des prises en charge. Le nombre de malades chroniques augmente : 15 % de la population souffrirait d'une pathologie chronique ; la population des patients âgés de plus de soixante-quinze ans grossit également, 5,5 millions aujourd'hui, le double dans vingt ans. La souffrance psychique et les pathologies psychiatriques se développent considérablement. Soit dit en passant, cette observation vaut pour le MCO comme pour le SSR. Ensuite, le nombre de médecins se réduisant jusqu'en 2025, l'enjeu est, via le système de financement, de continuer à intégrer dans nos hôpitaux la motivation médicale et, surtout, de permettre aux directeurs d'établissement et aux médecins hospitaliers de se rejoindre sur des valeurs d'efficience médico-économique. Par parenthèse, moins il y a de médecins, et la Picardie le sait bien, pour être le territoire le plus touché par le manque de professionnels de santé, plus l'efficience est à rechercher.
Deuxièmement, la T2A, parce qu'elle introduit une concurrence entre établissements de santé, freine les coopérations hospitalières publiques. Il faudrait pouvoir valoriser le parcours du patient et financer le travail de coordination entre professionnels de santé que cela implique. Je pense, entre autres, à la prise en charge des accidents vasculaires cérébraux. La T2A ne prend pas en compte cette dimension. Elle fait aussi obstacle au regroupement des activités entre plusieurs établissements publics autour d'un plateau technique, celui-là même qui préserverait l'offre chirurgicale dans les territoires qui en ont besoin. De fait, pour les chefs d'établissement, le rapprochement équivaut à une perte de recettes. Les communautés hospitalières de territoire répondent partiellement à cette difficulté. Reste le dispositif de fusion d'établissement, utile pour développer les coopérations hospitalières, dès lors qu'il n'y a pas de problème d'accès aux soins.
Troisièmement, la T2A ne valorise pas les activités de petit volume sur des territoires qui en ont besoin. Elle représente un modèle économique inabouti, cela m'a toujours frappé. De fait, on a considéré que la T2A était un modèle à appliquer aux établissements hospitaliers, qu'ils soient publics ou privés. Le coût marginal de chaque séjour est fonction de l'activité. Or le tarif unitaire pour un acte de plateau technique est le même, quel que soit le nombre d'actes pratiqués. Résultat, les gros établissements bénéficient d'un effet de rente et les établissements situés sur un territoire isolé souffrent de difficultés récurrentes de financement. Pour prévenir ce risque de déficit, les ARS ne disposent que des aides à la contractualisation, les fameuses AC. La solution consisterait à appliquer à la T2A un coefficient d'activité minorant ou majorant les tarifs, notamment pour les actes de plateaux techniques, ainsi qu'un coefficient d'accès aux soins dans un certain nombre d'établissements sur décision de l'ARS, qu'il s'agisse du secteur MCO ou des SSR. Ce dernier coefficient valoriserait les activités réalisées sur les territoires où cet accès au soin doit être garanti.
Jacky Le Menn, rapporteur . - Nous partageons votre souci d'efficience médico-économique, même s'il n'est pas certain que nous ayons une définition identique de ce terme. Nous sommes également sensibles à la valorisation du parcours du patient, que tous nos interlocuteurs réclament : mais quel modus operandi pour financer la coordination ? Cela, personne ne le dit !
Sur le terrain, nous avons constaté un décrochage grandissant entre coût et tarif. La T2A est-elle adaptée à toutes les activités ? Faut-il extraire certains groupes homogènes de séjour (GHS) de la T2A et créer une enveloppe spécifique ? Je pense, par exemple, à la réanimation.
Est-il souhaitable et possible d'intégrer les indicateurs de qualité et de pertinence des soins hospitaliers dans le système déjà complexe de la T2A ? Peut-on prendre en considération des références aux meilleures pratiques médicales ?
Dans la pratique, comment intervenez-vous dans le suivi de l'activité ? Quels sont vos outils ? On nous a parlé des indicateurs de pilotage de l'activité, les IPA. Comment sont ils utilisés ? Quel est leur effet ?
Plus largement, quelles sont les relations entre les ARS, la direction générale de l'offre de soins et l'assurance maladie ? Certains établissements se plaignent des contrôles de l'assurance maladie. Les insatisfactions paraissent nombreuses.
Alain Milon, rapporteur . - Les plans régionaux de santé sont en cours de finalisation. La vision que vous venez d'exposer est-elle prise en compte dans les PRS ? Cela ne semble pas être le cas.
Qu'en est-il des contrats pluriannuels d'objectifs et de moyens ? Les établissements, qui doivent bientôt les adopter, semblent pour la plupart opposés au système proposé par les ARS.
La diminution des tarifs ne provient-elle pas de la multiplication des tarifs au sein de l'enveloppe fermée qu'est la T2A ? Y a-t-il une solution à ce problème majeur ?
S'agissant des maladies complexes, tenir compte de la coordination des soins implique de prendre en considération la pertinence des soins, donc également la pertinence des séjours. Comment procéder ? Faut-il aller dans le même sens pour la psychiatrie et comment ?
Christophe Jacquinet . - Pour la T2A, il existe deux échelles de tarifs : l'une pour les établissements privés commerciaux, l'autre pour les établissements publics et les Espic. Dans le premier cas, historiquement, on a retenu une échelle de prix bâtie à partir des recettes par séjour avant le passage à la T2A, qui a subi quelques variations depuis. Dans le second cas, on est parti de l'échelle de coûts, dont tout le monde constate l'inadaptation à la réalité. Raison pour laquelle j'ai parlé d'une réforme inaboutie. Les tarifs peuvent être utilisés comme incitation, pour développer par exemple la chirurgie ambulatoire. Cela dit, il ne faut pas trop en jouer. Le plus possible, ils doivent refléter la réalité des coûts.
Les représentants du secteur public ont raison de mettre le doigt sur les difficultés de financement des Mig. Ces missions nécessitent une évaluation précise, qui n'a pas été réalisée depuis 2005. Cela suppose la mobilisation d'équipes techniques et de moyens importants. Les ARS, lorsqu'elles évaluent le coût de certaines Mig, constatent que les ressources engagées par les établissements sont très diverses. D'où les travaux de la DGOS sur la modélisation des Smur et des Samu. Les équipes mobiles de gériatrie sont intra-hospitalières dans certains cas, extra-hospitalières dans d'autres ; elles sont plus ou moins bien dotées. Nous devons, avec la DGOS, définir les cahiers des charges des missions. La deuxième étape, indispensable, sera l'évaluation économique. De fait, le financement des Mig est notoirement partiel. Ce qui justifie une pause dans la convergence tarifaire entre secteurs privé et public.
La T2A a-t-elle vocation à s'appliquer à toutes les activités ? Je le crois, mais à condition de compléter et d'affiner le modèle... et d'aller au bout de l'évaluation médico-économique.
J'en viens au rapport entre tarif et coût. Indépendamment de la gamme des prix qui a effectivement tendance à croître, le problème, pour nos établissements, est que l'augmentation du volume de l'activité entraîne une stagnation voire une baisse des tarifs. Ceux ci ne couvrent pas la hausse mécanique des charges, du fait du GVT ou de l'application de la réforme LMD aux infirmières. Cette situation explique, en partie, la souffrance économique, donc sociale, que connaissent nos établissements. Si l'on veut éviter de réduire trop les tarifs, il faut diminuer les marges de manoeuvres sur les enveloppes Migac. Or, ces enveloppes, nous en avons besoin pour valoriser la coordination des soins, sans parler de l'investissement hospitalier.
Les objectifs quantifiés de l'offre de soins (Oqos) n'ont pas fonctionné parce qu'ils étaient négociés établissement par établissement par les anciennes ARH, sans emporter de conséquences sur la gestion de la contractualisation. En 2011, les IPA ont succédé aux Oqos. Pour exemple, la DGOS, après étude du conseil national de pilotage des ARS, a fixé à la région Rhône-Alpes un taux annuel moyen d'évolution de l'activité de 1,17 % pour la partie médecine et chirurgie et 1 % pour les SSR, entre 2010 et 2013. Dans une instruction récente, la direction a précisé que, compte tenu du caractère novateur de ces indicateurs, ces taux constituent des repères. Nous n'avons pas une obligation de résultats mais devons tendre à remplir ces objectifs dans la discussion avec les établissements.
Concrètement, nous avons six mois pour négocier les Cpom après la publication des projets régionaux de santé (PRS). A ce stade, seuls dix-huit ou vingt PRS ont été publiés.
Jacky Le Menn, rapporteur . - Que faites-vous valoir dans la négociation des Cpom, concernant l'évolution des activités ?
Christophe Jacquinet . - Essentiellement des indicateurs démographiques, mortalité, croissance de la population... D'ailleurs, je vais constater, en 2012, un taux supérieur à celui fixé pour la chirurgie en Rhône-Alpes ; il sera vraisemblablement proche de 3 %. Et nous ne disposons pas d'outils pour réguler autoritairement les volumes de MCO et de SSR. Pourquoi ces chiffres en Rhône-Alpes ? A cause de la croissance de la population et d'une surcapacité dans les territoires de santé à l'est et au centre de la région, en matière de chirurgie et d'obstétrique. Le recours aux soins progresse en Rhône-Alpes quand il est stable, voire diminue, en Champagne-Ardenne ou en Picardie.
En fait, toute la difficulté est de trouver les bons outils pour construire un Ondam fiable. Pour la régulation au sein des régions, l'indicateur sera inclus dans chaque Cpom. Après quoi, nous ferons un bilan annuel avec l'établissement sur son évolution d'activité ainsi qu'un bilan, par territoire de santé, pour lancer une réflexion collective. Je souhaite vivement la participation des commissions médicales d'établissement à cet exercice.
Jacky Le Menn, rapporteur . - Avec la T2A, le risque est que l'évolution de l'activité soit dynamique, mais décrochée des besoins. De fait, les établissements ont intérêt à sélectionner des pathologies rentables. Qu'en pensez-vous ?
Christophe Jacquinet . - Les ARS ne sont pas outillées pour contrôler la pertinence des actes et des soins. C'est le rôle de l'assurance maladie. Nous sommes en phase d'optimisation du codage PMSI. Des abus dans le codage ont conduit à mettre en place un nouveau dispositif de contrôle. Quant à la pertinence des actes, les ARS ne sont pas organisées pour la contrôler, du reste cette mission est dévolue aux praticiens-conseils de l'assurance-maladie. Cependant, la seule solution est de faire appel à des experts, pour chaque spécialité, qui seuls peuvent se prononcer sur la pertinence des actes et des séjours - bien sûr en s'appuyant sur des référentiels fixés par la Haute Autorité de santé.
Jacky Le Menn, rapporteur . - Les discussions sont déjà houleuses avec le médecin-conseil de l'assurance maladie...
Alain Milon, rapporteur . - Si un écart est constaté entre l'objectif fixé dans le Cpom et l'évolution réelle de l'activité, que se passe-t-il pour l'établissement ?
Christophe Jacquinet . - L'objectif est une référence à laquelle il faut tendre. Pas d'obligation de résultats, donc. En Rhône-Alpes, nous instaurons, en revanche, une obligation de moyens. Les établissements fourniront périodiquement une étude sur l'évolution de leurs activités par spécialité et, lors de la remise du plan global de financement pluriannuel, une prévision d'activité pluriannuelle au moins à trois ans. Depuis la suppression des Oqos, nous n'avons plus la possibilité d'indiquer un taux à respecter dans le Cpom.
S'agissant de la coordination des soins, qui est liée à la pertinence des séjours, le modèle est inabouti. Il faut procéder par étapes. La première est de mettre au point un modèle de financement de la coordination des soins de premiers recours au sein de structures collectives. Le but est d'attirer dans les territoires ruraux des médecins généralistes, dont la loi HPST a rappelé le rôle central. Il faut soutenir les centres de santé, qu'ils soient infirmiers, dentaires ou pluriprofessionnels, et développer les relations entre ces centres et les hôpitaux de proximité. J'insiste sur les centres de santé car ils répondent à la fois à la problématique de financement, avec la généralisation du tiers payant qui concerne une population de plus en plus nombreuse, et aux attentes des jeunes professionnels, qui ne veulent plus des contraintes liées à l'exercice libéral telles que la gestion des relations avec les Urssaf ou des horaires irréguliers. A ce stade, nous ne sommes pas capables de modéliser un financement du parcours de santé au-delà des seuls soins de premiers recours.
Jean-Marie Vanlerenberghe . - Pour prévenir les risques d'abus, vous préconisez un contrôle permanent de la pertinence des soins. Mais avec la mise en place de la T2A, ne dispose-t-on pas de ratios comparatifs entre régions ou entre hôpitaux de même taille ? De même, il faudrait procéder à un benchmarking afin de répandre les bonnes pratiques. De fait, dans certains cas, seul le manque de productivité explique les décalages importants constatés entre hôpitaux.
Christophe Jacquinet . - En Picardie, le recours aux séjours hospitaliers médicaux variait considérablement entre les cinq territoires de santé. L'information infrarégionale existe, de même que l'on connaît les décalages interrégionaux, entre Provence Alpes-Côte d'Azur et le Nord-Pas-de-Calais. En revanche, les ARS sont-elles capables d'analyser pourquoi on recourt à un acte plutôt qu'à un autre sur tel territoire ? Non.
A propos des contrôles, je pense que les ARS, la DGOS et l'assurance maladie auraient tout intérêt à s'appuyer sur un corps de contrôle spécialisé, c'est-à-dire faisant appel à des experts de la spécialité concernée, dont le travail se fonderait sur les référentiels de la HAS. Celle-ci, je le crois, peut faire office de tiers de confiance en la matière. Le médecin-conseil de l'assurance maladie, parce qu'il n'est pas praticien des diverses spécialités, ne peut pas vérifier la totalité du champ de l'activité médicale. Ces actions de contrôle devraient faire l'objet d'injonctions, à différencier des sanctions qui portent sur le codage. Charge aux ARS de suivre les injonctions. Aujourd'hui, il nous manque les experts et les référentiels. Nous en discutons souvent entre directeurs généraux d'ARS.
Annie David . - Vous avez employé certaines expressions qui m'ont fait grincer des dents, je l'avoue. Gains de productivité et hôpital ? Pardonnez-moi, mais ces termes me semblent totalement antinomiques.
Une surcapacité en Rhône-Alpes ? Un événement dramatique s'est produit il y a quelques semaines au CHU de Grenoble, des violences ont eu lieu. Je vous ai écrit à ce sujet, mais je n'ai pas encore de réponse. On m'a également rapporté des violences envers les patients et les personnels dans les services psychiatriques. Si l'on n'est pas capable de vérifier la pertinence des actes, comment se prononcer sur la capacité ? J'ai du mal à accepter ces propos. Si le souci financier l'emporte sur celui de la qualité des soins, on s'éloigne du service public.
Enfin, les Mig sont effectivement sous-évaluées quand on voit les situations incroyables auxquelles font face les urgentistes des CHU. Comment mieux prendre en compte ces missions de service public ?
Jacky Le Menn, rapporteur . - Gains de productivité, mais aussi parts de marché... C'est un vocabulaire que nous avons entendu lors de nos visites dans des CHU !
Christophe Jacquinet . - Je ne voudrais pas que mes propos soient déformés. Les directeurs généraux d'ARS ont deux missions. La première, qui relève de la politique de santé, consiste à assurer un bon accès aux soins. C'est pour elle que j'ai voulu devenir responsable d'ARS. La seconde concerne l'efficience du système de santé, j'ai déjà parlé de l'évolution de l'Ondam face à la complexité croissante de la prise en charge ; il y a là un défi à relever si nous voulons un accès aux soins non discriminant.
Quant aux gains de productivité, je vous rappelle que l'une des missions des ARS est de veiller à la réduction des déficits.
Annie David . - Les deux ne sont pas synonymes !
Christophe Jacquinet . - Comment réduire les déficits lorsque les tarifs sont en baisse, sinon en réalisant des gains de productivité ? Je ne sais pas faire autrement. Certains gains sont mesurables : lorsque le nombre d'actes par anesthésiste varie de 50 % d'un établissement public à l'autre pour une activité comparable, on en conclut que l'organisation du plateau technique est meilleure dans l'un que dans l'autre. Une bonne prise en charge est conciliable avec une amélioration de la productivité de certains plateaux techniques.
Quant à la surcapacité en Rhône-Alpes, elle concerne la chirurgie et l'obstétrique, pas la médecine, encore moins la psychiatrie qui pâtit d'une insuffisance de financements en Mig. Dans l'est de la région, Haute-Savoie, Savoie et Isère, et dans le centre, la surcapacité en chirurgie est manifeste, mesurée en nombre de lits par habitant. Il suffit de lire les indicateurs de population.
Annie David . - Mais en territoire montagneux le trajet jusqu'à l'hôpital, pour une distance identique, est beaucoup plus long qu'en plaine. Il faut donc conserver plus d'établissements.
Christophe Jacquinet . - Alors pourquoi le taux d'occupation des lits est-il si faible, en chirurgie et en obstétrique, au point de mettre ces établissements en difficulté ? Je n'ai pas de dogme, je me borne à des constats. Dans le grand Lyon, il existe également une surcapacité en lits, donc un recours aux soins plus élevé qu'en moyenne nationale.
Alain Milon, rapporteur . - La plupart des actes de chirurgie, aujourd'hui, sont programmés. Mieux vaut se rendre dans un hôpital plus éloigné et être opéré par un chirurgien qui traite, non pas un cancer du sein ou de la prostate par an, mais dix par jour. Les techniques ont évolué, la chirurgie d'aujourd'hui n'est plus celle d'hier, des surcapacités nouvelles sont donc apparues.
Christophe Jacquinet . - Elles ne se trouvent jamais dans les hôpitaux locaux, mais dans des villes où l'on observe une compétition sur l'offre, entre secteurs public et privé. A cela s'ajoute que dans certains établissements où la chirurgie ambulatoire s'est considérablement développée, le nombre de lits n'a pas diminué. Parfois, c'est en raison d'une croissance démographique forte et donc de besoins réels, mais dans d'autres cas, c'est que des choix nécessaires n'ont pas été faits.
Jacky Le Menn, rapporteur . - La loi de financement pour 2012 comprend une dotation pour le fonds d'intervention régional, pour les actions de prévention, de sécurité sanitaire, etc. Comment s'articulent-ils avec les crédits inscrits au titre des Migac ? Qu'en est-il des mises en réserve en début d'année ?
Christophe Jacquinet . - Le Fir a été créé au 1 er mars et il est aujourd'hui abondé par des enveloppes et sous-enveloppes de l'Ondam qui existaient auparavant. Il n'est donc pas lui-même un sous-Ondam, ce que les directeurs généraux d'ARS déplorent, car il aurait plus de visibilité et ne pourrait être réduit. Il n'y a pas de mise en réserve sur le Fir, uniquement sur les Migac et notamment sur les AC.
Jacky Le Menn, rapporteur . - Cela pose problème aux établissements, les fonds sont débloqués très tard, ce qui les pénalise.
Christophe Jacquinet . - Je partage cet avis.
En Rhône-Alpes, les dépenses de santé représentent 15 milliards d'euros, hors AT MP, et les dépenses de santé à la main des ARS, 2,2 milliards. Le Fir se monte à 116 millions... Soit 0,7 % des dépenses de santé et 5 % des dépenses des ARS. Ce fonds est une toute petite première étape.
Yves Daudigny, président . - Dans le Fir, il y a les crédits de la prévention...
Christophe Jacquinet . - ...destinés à l'éducation thérapeutique, aux centres de dépistage anonyme et gratuit, aux centres de périnatalité, mais aussi les crédits consacrés à la permanence des soins ambulatoires et les crédits de modernisation du système de santé pour aider, entre autres, à l'installation de maisons de santé pluriprofessionnelles.
Les Fir et les Migac n'ont guère de lien : les Mig sont déléguées aux ARS pour financer les missions d'intérêt général, les AC sont déléguées aux ARS pour assurer un financement en urgence de déficits hospitaliers, une aide à l'investissement, à la modernisation. Il n'y a pas de gel sur le Fir en début d'année : on ne peut interrompre le financement de la permanence des soins ambulatoires - qui représente 15 millions d'euros en Rhône-Alpes. Imagine-t-on demander aux médecins généralistes de remplir leur mission, volontaire, pour la permanence des soins, mais en ne recevant que 90 % du tarif convenu, le solde étant renvoyé à plus tard ?
Pour moi, les Fir ont vocation à s'élargir.
Jacky Le Menn, rapporteur . - Le rapporteur spécial de la commission des finances du Sénat a présenté en 2011 un rapport sur les Migac. L'une de ses recommandations est d'orienter le pilotage des dotations Migac vers une allocation selon la performance, en donnant aux ARS les moyens de rompre avec la simple reconduction des budgets historiques.
Christophe Jacquinet . - Distinguons bien les Mig des AC. Sur les premières, le cahier des charges actuel et l'évaluation économique sont faibles, nous avons des marges de progression considérables. Les missions d'intérêt général, je l'ai dit, sont insuffisamment financées. La tarification à l'activité n'a pas vocation à financer les missions d'intérêt général assumées par l'hôpital, telles que les équipes mobiles de gériatrie, le Samu, le Smur. Nous devons progresser sur la définition des Mig et leur financement.
Quant aux AC, les variations sont grandes : dans certaines régions, elles sont pérennes ; dans d'autres, non. En Picardie, 92 % de ces aides sont des aides à l'investissement, qui ont fait l'objet d'une contractualisation entre l'ARS et les établissements. La marge de manoeuvre qui demeure sur l'enveloppe des dépenses à la main de l'ARS n'est plus que de 8 %.
Dans le cadre de la régulation prix-volumes, si les volumes augmentent et que les prix ont déjà beaucoup diminué, ce sont les marges des AC qui sont mangées - on ne peut pas toucher aux dotations Mig. Quels moyens demeurent pour étendre les expérimentations sur la coordination des parcours de soins, pour financer tel ou tel besoin urgent des hôpitaux ? Nous souhaitons donc que le Fir soit abondé et ses crédits sacralisés, afin que nous puissions à la fois répondre aux difficultés budgétaires, soutenir l'investissement - le système de la T2A ne permet pas un autofinancement - et travailler à la labellisation de certains parcours de santé comme celui des victimes d'AVC. Ainsi, je voudrais installer la télésanté dans tous les services d'urgence, mais ce qu'il reste de l'enveloppe des AC ne suffit pas.
Alain Milon, rapporteur . - En Provence-Alpes-Côte d'Azur, la télémédecine nous intéresse beaucoup.
Christophe Jacquinet . - C'est une réponse organisationnelle, pour certaines pathologies comme les AVC, ou sur certains territoires isolés. Un hôpital local qui n'a pas de consultation avancée se connecte à un centre de référence en cardiologie ou en neurologie. Cela coûte de l'argent, mais les AC sont faites pour ce genre de projets.
Alain Milon, rapporteur . - A Marseille, un ultraspécialiste de l'AVC souhaitait exploiter la télémédecine. En raison du coût, on le lui a refusé. Il est parti au Québec, où il fait des miracles. Mais il est perdu pour Marseille !
Annie David . - En Guyane, nous l'avons constaté de nos yeux l'an dernier, la télémédecine fonctionne et relie l'hôpital de Cayenne et des villages éloignés de tout, accessibles seulement par pirogue et à pied. Quelle qualité de soins pour ces populations isolées !
Alain Milon, rapporteur . - Les établissements de santé ont de gros problèmes d'accès au crédit bancaire. Quel est votre avis sur les pistes que la FHF a suggérées comme le livret d'épargne hospitalier ou les billets de trésorerie ?
Jacky Le Menn, rapporteur . - Je veux vous mettre à l'aise : vous n'êtes pas obligé de répondre à la question suivante. Dans la Gazette santé, le directeur général de la Fehap déplore que le directeur d'ARS soit non seulement le régulateur et le financeur, mais aussi le gestionnaire et le supérieur hiérarchique des directeurs des hôpitaux, ce qui a pour effet de favoriser certains acteurs au détriment d'autres. Dans un courrier du 14 juin dernier au ministère, le syndicat majoritaire des cadres de direction des établissements de santé estimait que les ARS « sont trop interventionnistes au sein des établissements et pas assez régulateurs en matière d'offre de soins ». Qu'en pensez-vous ?
Christophe Jacquinet . - Les banques consentent de moins en moins de crédits de trésorerie. Depuis neuf ou dix mois, les ARS, la direction générale des finances publiques et la DGOS sont en relation constante pour surveiller les risques de trésorerie. Quant aux investissements à long terme, l'usage était dans le passé que les établissements lancent des opérations lourdes hors de tout contrôle. Désormais, le plan global de financement prévisionnel (PGFP) est une annexe de l'état prévisionnel des recettes et des dépenses annuelles (EPRD) transmis chaque année à l'ARS. Celle-ci vérifie que les opérations sont compatibles avec les capacités de financement. Auparavant, les ordres de travaux étaient signés avant même l'obtention du prêt bancaire ! Or ces pratiques perdurent, j'ai à l'esprit l'exemple d'un établissement qui a lancé 140 millions d'euros de travaux, pour une reconstruction, avant d'avoir réuni les financements.
En période favorable, les établissements hospitaliers, qui bénéficient de la garantie de l'Etat, n'ont aucun mal à trouver des crédits bancaires. Mais nous sommes dans une phase de credit crunch. En Rhône-Alpes, l'ARS a été appelée au secours par trois établissements qui ne parviennent pas à boucler leur plan de financement, pour des travaux de grande ampleur... qui ont déjà démarré. Un contrôle en amont sur le plan de financement, un suivi tout au long de l'opération sont indispensables - ils ne sont pas à confier aux seules ARS, qui n'ont pas les capacités d'expertise pour remplir ce rôle. Aujourd'hui les agences régionales ne peuvent vérifier si le PGFP est assorti de contrats de crédits signés. Certains gros établissements ont su diversifier leurs sources de financement : trois CHU de Rhône-Alpes se sont associés pour émettre un emprunt obligataire, avec l'accord de la DGFIP et de l'ARS.
Je vais répondre à la question de M. Le Menn. Les ARS ont à l'égard des hôpitaux publics deux missions, l'une de cohérence territoriale, l'autre de participation à la tutelle. Mais l'ARS n'est pas le responsable hiérarchique des directeurs d'hôpitaux. Nous les évaluons, établissons un classement et donnons des avis au Centre national de gestion qui organise les carrières - mais récemment encore, un de mes avis n'a pas été suivi, un autre candidat a été nommé. La tutelle est partagée avec le CNG et le cabinet du ministre.
Les ARS ont un certain nombre de missions de contrôle : sur la bonne gouvernance des hôpitaux publics, car nous siégeons à leurs conseils de surveillance ; sur le suivi budgétaire, EPRD et PGFP ; sur la mise en oeuvre des directives, concernant par exemple la fonction publique hospitalière. Ce qui peut être mis en cause, c'est cette double casquette, régulation de l'ensemble des établissements et participation à la tutelle pour les seuls hôpitaux publics. Il en résulte parfois des difficultés, il n'est pas toujours facile d'être juge et partie. La tutelle sur l'hôpital public doit-elle être partagée entre l'échelon national et l'échelon régional ? Doit-elle être confiée à une instance qui exerce aussi un rôle de contrôle, de pilotage, d'appui ?
Des établissements privés veulent créer une communauté hospitalière de territoire, nous répondons qu'elles sont réservées aux établissements publics. Ils protestent...
Jacky Le Menn, rapporteur . - Ils n'ont qu'à créer un groupement de coopération sanitaire...
Christophe Jacquinet . - Du reste, ils ne nous ont pas attendus pour procéder à des regroupements.
Quant aux établissements publics, ils relèvent que nous n'intervenons pas dans les conseils d'administration des établissements privés, ceux de la Générale de santé ou d'autres ; et que nous ne participons pas à la désignation des responsables, tout en signant des contrats pluriannuels d'objectifs et de moyens avec eux. Effectivement, nos missions sont différentes à l'égard du privé et du public.
Alain Milon, rapporteur . - La loi l'a voulu ainsi.
Christophe Jacquinet . - C'est une reprise des missions des ARH. Faut-il évoluer vers un pilotage indépendant des ARS ? La question est posée.
Jacky Le Menn, rapporteur . - La semaine dernière, nous sommes allés, en Seine-Saint-Denis, visiter une grosse clinique privée, qui effectue trois mille accouchements par an. Elle appartient à une chaine, celle de la Générale de santé justement. Le groupe exigeant un taux de marge de 25 %, les responsables de l'établissement s'inquiètent de leur faible performance : 19 % !
Christophe Jacquinet . - Il y a là un vrai sujet. Toutes les cliniques privées, qu'elles appartiennent ou non à un groupe, que ce groupe soit national ou international, ont un objectif situé entre 20 et 25 % de taux de marge brute, contre 8 % pour l'hôpital public. C'est que dans le modèle économique du secteur public, le taux de renouvellement des investissements courants doit être compris entre 2 et 3 % du montant des recettes - en deçà, l'établissement se trouvera tôt ou tard en difficulté et devra se livrer à un rattrapage douloureux. Pour les investissements lourds, une reconstruction totale, comme à Chambéry, des plans d'accompagnement sont mis en place. L'aide représente souvent la moitié du montant de l'investissement, dans le cadre du plan Hôpital 2012. Compte tenu de cette aide, le remboursement et les intérêts se montent à 4 ou 5 % des recettes. Il faudra donc que l'établissement dégage une marge brute d'environ 8 % des recettes ; d'où notre demande. Le taux de 8 % est une garantie. Le secteur public y arrivera. La moyenne est aujourd'hui de 7 % en Rhône-Alpes. Les CHU ont encore des difficultés : 2 CHU sur 3 sont à 6-7 %, un seul à 2 %. Le taux est plus élevé dans le privé parce qu'il faut à la fois financer les investissements et rémunérer le capital investi.
Si un établissement privé commercial nous appelle au secours, nous commençons par lancer un audit indépendant, avec l'accord de l'actionnaire sur l'auditeur choisi. L'établissement a-t-il une marge brute trop faible ? Un loyer trop élevé ? Un crédit-bail immobilier conclu sur une trop courte durée ? Un montage de SCI qui favorise par trop les propriétaires ? Les points à regarder sont nombreux, nous cherchons à développer nos capacités d'expertise.
Yves Daudigny, président . - Vous avez mentionné les centres de santé, mais non les maisons de santé, qu'il est souvent plus facile aux collectivités locales de soutenir dans les territoires ruraux.
Christophe Jacquinet . - Nous devons partout favoriser l'exercice collectif de la médecine de premier recours. L'objectif, dans ma région, est de créer trois cents centres de santé dans les dix ans à venir, soit un pour 20 000 habitants - sinon, ce sera la mort de la médecine générale. Mais il n'y a aucun changement de pied à l'égard des maisons de santé, les conseils généraux et régionaux continuent à en financer sur certains territoires. L'enjeu majeur des dix prochaines années sera l'accès aux soins dans les territoires très fragiles, accès mis à mal par le nombre insuffisant de généralistes, malgré le doublement des places à l'internat depuis dix ans. L'appétence des praticiens pour l'exercice dans les territoires ruraux est faible et les structures d'exercice collectif, centres ou maisons de santé, sont bienvenues. Mais les projets de maisons de santé seront de moins en moins nombreux. Je crois beaucoup au rôle des hôpitaux locaux pour soutenir des centres de santé et en être les gestionnaires. Le mode libéral représente 95 % de l'exercice de la médecine généraliste en France, mais les aspirations des jeunes médecins ont changé et le modèle du nord de l'Europe s'imposera.
Yves Daudigny, président . - Et les pôles de santé ?
Christophe Jacquinet . - La mutualité n'est pas incompatible avec nos objectifs, au contraire ! Il existe une quarantaine de centres de santé mutualistes en Rhône Alpes.
Les centres de santé se caractérisent par le statut salarié des professionnels de santé, le tiers-payant généralisé, l'exigence d'un gestionnaire qui ne soit pas un des praticiens du centre. Le gestionnaire peut être une commune, cela existe dans le Maine-et-Loire, ou un hôpital public. Une partie de leurs médecins travaillent en même temps à l'hôpital, ce qui renforce les liens avec les hôpitaux locaux pour les soins de premiers recours. Enfin, les centres de santé facturent à l'acte, comme dans la médecine libérale.
Yves Daudigny, président . - Les médecins ne risquent-ils pas de devenir de mauvais salariés en réduisant leur activité ?
Christophe Jacquinet . - Les centres de santé sont pour la plupart déficitaires car le niveau d'activité des salariés est plus faible que celui des médecins libéraux. C'est pourquoi les gestionnaires réfléchissent à la création d'un intéressement. Tous les chirurgiens-dentistes des centres de santé dentaire ont une part de rémunération variable.
Jacky Le Menn, rapporteur . - A l'époque où tous les médecins libéraux avaient une activité dans les hôpitaux ruraux, la présence médicale, je songe à la région de Tournus, fonctionnait bien.
Christophe Jacquinet . - Sur les quarante-six hôpitaux locaux de la région, vingt-deux tournent grâce aux généralistes libéraux qui travaillent une partie du temps à l'hôpital.
Yves Daudigny, président . - Je vous remercie.
II. LISTE DES DÉPLACEMENTS EFFECTUÉS
Lyon (jeudi 16 février 2012)
- Agence technique d'information sur l'hospitalisation - Atih ( Housseyni Holla , directeur, Sophie Granger , secrétaire générale, Caroline Revelin , responsable du pôle études nationales de coûts, Nelly Boulet , adjointe au responsable du pôle allocation de ressources aux établissements de santé, Joëlle Dubois , chef du service classifications, information médicale et modèles de financement, Max Bensadon , directeur adjoint)
- Hospices civils de Lyon ( Julien Samson , directeur général adjoint, Pr Olivier Claris , président de la commission médicale d'établissement, Pr Cyrille Colin , responsable du département d'information médicale, Pascal Corond , responsable du contrôle de gestion)
Lille (mercredi 21 mars 2012)
- Centre hospitalier régional universitaire ( Yvonnick Morice , directeur général, Dr Jean-Marc Rigot , vice-président de la CME, Dominique Picault , directrice de la stratégie et des projets, Dr Claire Laueriere , médecin DIM, Vincent Dupont , directeur du département des ressources financières, Dr Didier Theis , responsable du secteur PMSI, Dr Brigitte Nelken , membre du directoire et de la fédération médico-économique, Pr Christian Noël , chef du pôle médico-chirurgical, Chrystel Delalee , directrice référente du pôle, Christine Verhelst , cadre supérieur de santé, Alix Michaux , cadre gestionnaire, Pr Gilles Lebuffe , chef de pôle adjoint - pôle d'anesthésie réanimation, Pr Brigitte Jude , chef du pôle biologie pathologie génétique)
Rennes (mercredi 25 avril 2012)
- Ecole des hautes études en santé publique - EHESP ( Roland Ollivier , directeur de l'Institut du management, Catherine Dessein , directrice adjointe d'EHESP, Claude-Anne Doussot-Laynaud , enseignante en finances, Michel Louazel , directeur adjoint à la formation, enseignant en économie et stratégie, Philippe Marin , responsable de la filière des élèves directeurs d'hôpital, Stéphanie Gicquel-Bui , secrétaire générale adjointe d'EHESP, Christian Delavaquerie , directeur du centre hospitalier de Bergerac)
- Centre hospitalier universitaire ( André Fritz , directeur général, Pr Gilles Brassier , président de la commission médicale d'établissement, Pierre Schlosser , directeur général adjoint, Brigitte Sal-Simon , directrice des finances et des systèmes d'information)
- Agence régionale de santé Bretagne ( Pierre Bertrand , directeur général adjoint)
Laval (jeudi 26 avril 2012)
- Centre hospitalier de Laval ( Liliane Lenhardt , directeur du CH de Laval, Dr Azzedine Sfairi , président de la CME, Dr Sylvie Muller , médecin responsable du département d'information médicale, Rémi Colnet , directeur adjoint stratégie finances)
Avignon (jeudi 10 mai 2012)
- Centre hospitalier d'Avignon ( Francis Decoucut , directeur, Dr Jean-Marc Broglia , président de la commission médicale d'établissement, Dr David Verhelst , vice-président de la CME, Dr Jean-Lou Hirsch , chef du pôle cardio-vasculaire, Dr Philippe Olivier , praticien hospitalier urgentiste, membre du conseil de surveillance, vice-président de la fédération hospitalière régionale (FHR) PACA, Laurent Wilmann , directeur financier, Cécile Polito , directeur adjoint secrétariat général, projets et contractualisation)
- Réunion avec les représentants (directeurs et présidents de CME) des établissements publics de santé membres de la Communauté hospitalière de territoire de Vaucluse (CHT en cours de constitution) : centres hospitaliers d'Apt, Avignon, Bollène, Carpentras et Sault, Cavaillon-Lauris, Hôpital local de Gordes, Hôpital local de l'Isle sur la Sorgue, d'Orange, de Vaison-la-Romaine, de Valréas
- Institut Sainte-Catherine ( Dr Gaëtan de Rauglaudre , directeur médical et oncologue radiothérapeute, Richard Lefrand , directeur administratif, Dr Frédéric Plat, président de la CME et médecin généraliste, Dr Nicolas Pourel , responsable du pôle radiothérapie et oncologue radiothérapeute, Dr Werner Hilgers , responsable du pôle oncologie et oncologue médical, Dr Sfaya Kouidri , médecin DIM, Dr Daniel Serin , oncologue radiothérapeute, Dr Bruno Chauvet , ancien directeur de l'Institut Sainte-Catherine, président de la société française de radiothérapie)
Seine-Saint-Denis (mercredi 13 juin 2012)
- Hôpital Delafontaine à Saint-Denis ( Elisabeth Beau , directrice, Dr François Lhote , président de la commission médicale d'établissement (CME), Dr Marc Pellerin , vice-président du CME, et Stéphane Berniac , directeur des affaires financières)
- Hôpital privé du Blanc-Mesnil ( Dr Yves Thiery , directeur, et Corinne Delpuech , sous-directrice)
Château-Thierry (jeudi 14 juin 2012)
- Centre hospitalier de Château-Thierry ( Alexandre Fritsch , directeur, Dr Vincent Tagnon , président de la commission médicale d'établissement (CME), Dr Michel Fiani , vice-président, Dr Alain Haddad , médecin Dim, Dr Gabriel Fiani , chef du pôle Urgences, Patricia Beaujeux , directrice qualité, Françoise Carretta , directrice des Soins, et Marie-Christine Bernard , responsable du contrôle de Gestion)
III. GLOSSAIRE DE LA T2A
|
Catégorie majeure (CM) / Catégorie majeure de diagnostic (CMD) : la catégorie majeure constitue le premier niveau de classement d'un séjour hospitalier. Chaque CM regroupe un ensemble de groupes homogènes de malades (GHM). Lorsqu'une CM correspond à un système fonctionnel, par exemple à une affection de l'oeil ou du système nerveux, elle est dite catégorie majeure de diagnostic (CMD). Il existe 29 CM dont 23 CMD. Classification commune des actes médicaux (CCAM) : nomenclature regroupant les actes réalisés par les médecins, notamment utilisée pour le codage et la tarification des séjours hospitaliers et des soins de ville. Classification médico-économique : classification en groupes cohérents du point de vue médical et des coûts. En MCO, il s'agit de la classification des GHM. Codage : réalisé à l'issue du séjour, le codage consiste à décrire de façon standardisée les informations contenues dans le dossier médical pour aboutir à la classification du séjour dans un GHM donné. Le codage est dit décentralisé quand il est effectué par le personnel du service d'accueil du patient, centralisé lorsqu'il est à la charge d'un service spécifique (le département ou service d'information médicale). Complication ou morbidité associée (CMA) : affection associée au diagnostic principal, complication de celui-ci ou de son traitement, dont la présence induit une augmentation significative de la durée ou du coût du séjour. L'existence d'une ou plusieurs CMA peut conduire à modifier le degré de sévérité du séjour au sein d'une même racine de GHM. Convergence intersectorielle : processus destiné à rapprocher les tarifs des deux grilles issues des systèmes de financements antérieurs à la T2A (dotation globale pour les secteurs public et privé à but non lucratif ; forfaits encadrés par les objectifs quantifiés nationaux (OQN) pour le secteur privé à but lucratif). Convergence intrasectorielle : officiellement achevée au 1 er mars 2011, la convergence intrasectorielle avait pour objet de lisser les évolutions de ressources liées au passage à la T2A pour les établissements d'un même secteur par l'application de coefficients de transition. Diagnostic principal (DP) : déterminé à l'issue du séjour, le DP est le problème de santé qui a motivé l'admission du patient. C'est le DP qui détermine le classement du séjour dans une CMD donnée. Des diagnostics reliés ou associés peuvent venir compléter la description du séjour et le cas échéant influer sur sa classification. Dotation globale (DG) : système de financement antérieur à la T2A pour les établissements publics et privés à but non lucratif, fondé sur l'allocation d'une enveloppe globale revalorisée chaque année en fonction d'un taux directeur. On parle régulièrement de « secteur ex-DG » pour désigner les établissements anciennement soumis à ce type de financement, par opposition au « secteur ex-OQN ». Etat prévisionnel des recettes et des dépenses (EPRD) : introduit en 2006, l'EPRD constitue un mode de gestion budgétaire fondé sur l'analyse prévisionnelle et régulièrement actualisée des charges, des produits et de l'équilibre des flux financiers. Etude nationale de coûts (ENC) : l'ENC a trois objets : construire une échelle de coûts par GHM utilisable ensuite pour la tarification ; disposer de coûts annuels moyens par GHM permettant aux établissements de comparer leurs propres coûts ; établir une base de données utilisable ensuite pour les évolutions de la classification médico-économique. Depuis 2006, elle est dite à méthodologie commune (ENCC) car appliquée pour l'ensemble des établissements publics et privés. Des ENC ont également été lancées dans les secteurs SSR et HAD. Groupe homogène de malades (GHM) : construits à partir de l'ENC, les GHM correspondent à un ensemble de séjours considérés comme suffisamment homogènes du point de vue médical et économique pour être classés dans une même catégorie. Ils sont regroupés au sein de CM ou de CMD. Par exemple, le GHM « Intervention sur la rétine en ambulatoire » est classé dans la CMD « Affections de l'oeil ». La classification des GHM constitue la base du système de tarification. Il existe actuellement 2 318 GHM. Groupe homogène de séjour (GHS) : le GHS constitue le pendant tarifaire du GHM. Dans la plupart des cas, à chaque GHM correspond un seul GHS. Hospitalisation à domicile (HAD) : la HAD permet de prendre en charge à leur domicile des patients dont l'état de santé aurait normalement nécessité une hospitalisation en MCO ou en SSR. Indice synthétique d'activité (ISA) : les points ISA ont été utilisés, entre 1996 et 2003, dans le secteur ex-DG pour moduler le niveau des dotations attribuées aux établissements en fonction de leur activité. Ils étaient déterminés à partir de l'ENC. Médecine, chirurgie, obstétrique (MCO) : appartiennent au secteur MCO les établissements délivrant des soins de courte durée, avec ou sans hébergement, ou concernant des affections graves pendant leur phase aiguë. Objectifs quantifiés nationaux (OQN) : avant la mise en oeuvre de la T2A, les OQN avaient pour objet de limiter l'effet inflationniste du financement des cliniques privées, fondé sur l'allocation de forfaits de prestations, en régulant les financements en fonction de l'activité des établissements. Plan global de financement pluriannuel (PGFP) : annexé à l'EPRD, le PGFP définit les orientations des finances de l'établissement pour une durée minimale de cinq ans. Programme de médicalisation des systèmes d'information (PMSI) : le PMSI permet de décrire de façon synthétique et standardisée l'activité médicale des établissements de santé. Il repose sur l'enregistrement de données médicales et administratives normalisées et sur leur traitement automatisé. Régulation prix-volumes : effectuée chaque année au moment de la campagne tarifaire, la régulation prix-volumes a pour objet d'ajuster les tarifs en fonction du niveau d'activité prévisionnel des établissements de façon à respecter l'Ondam. Résumé d'unité médicale (RUM) : le RUM est produit à la fin de chaque séjour d'un patient dans une unité médicale. Il contient des informations médicales et administratives codées selon des nomenclatures et des classifications standardisées pour faire ensuite l'objet d'un traitement automatisé. Résumé de sortie standardisé (RSS) : le RSS synthétise le parcours du patient dans l'établissement de santé. Il est composé d'un ou plusieurs RUM selon le nombre d'unités médicales fréquentées par le patient au cours de son séjour. Soins de suite et de réadaptation (SSR) : les établissements SSR sont chargés d'assurer le traitement ou la surveillance médicale de malades requérant des soins continus dans le but de leur réinsertion, souvent à la suite d'une hospitalisation en MCO. Les SSR comprennent notamment la rééducation fonctionnelle. Ondam/Ondam hospitalier/ODMCO : l'Ondam voté chaque année par le Parlement est composé de six sous-objectifs. Deux d'entre eux (les dépenses relatives aux établissements de santé tarifés à l'activité et les autres dépenses relatives aux établissements de santé) composent l'Ondam hospitalier. Au sein de cette dernière enveloppe peut être distingué l'ODMCO, qui correspond à l'ensemble des rémunérations perçues par les établissements MCO pour les prestations de soins. Source : Atih |
* 1 Le panorama des établissements de santé, 2011, direction de la recherche, des études, de l'évaluation et des statistiques.
* 2 La santé en France et en Europe : convergences et contrastes, Haut Conseil de la santé publique, mars 2012.
* 3 Le solde est constitué de divers autres types d'établissements dont les hôpitaux psychiatriques.
* 4 Cliniques et hôpitaux privés au coeur du système de santé - Rapport sectoriel FHP - Edition 2012.
* 5 L'évolution de la situation économique et financière des cliniques privées à but lucratif entre 2009 et 2010, Etudes et résultats n° 798, mars 2012.
* 6 Selon le rapport de juillet 2012 de la Cour des comptes, ce montant atteignait 746 millions d'euros en 2011.
* 7 Rapport n° 4030, XIII e législature, du 6 décembre 2011.
* 8 Loi n° 2010-1645 du 28 décembre 2010.
* 9 Décret n° 2011-1872 du 14 décembre 2011, modifié par le décret n° 2012-700 du 7 mai 2012.
* 10 L'autorisation est requise lorsqu'au moins deux des trois critères suivants sont réunis : un ratio d'indépendance financière (encours de la dette rapporté aux capitaux permanents) supérieur à 50 %, une durée apparente de la dette (encours de la dette rapporté à la capacité d'autofinancement) supérieure à dix ans, un encours de la dette supérieur à 30 % de l'ensemble des produits d'activité.
* 11 « Analyse de l'évolution des dépenses au titre de l'aide médicale d'Etat », novembre 2010.
* 12 L'AME (12,5 millions en 2011) représente environ 7 % du budget de fonctionnement du centre hospitalier Delafontaine de Saint-Denis.
* 13 Loi n° 2011-900 du 30 juillet 2011.
* 14 Hors Fmespp.
* 15 Rapport sur l'application des lois de financement de la sécurité sociale pour 2009, « La mise en oeuvre de la T2A : bilan à mi-parcours ».
* 16 Irdes, « Principes et enjeux de la T2A : enseignements de la théorie économique et des expériences étrangères », mars 2009.
* 17 Drees, Dossiers solidarité et santé, « La réactivité des établissements de santé aux incitations tarifaires », n° 21, 2011.
* 18 C'est ce que relève déjà le rapport 2010 au Parlement sur la convergence tarifaire et on a vu précédemment que la racine de GHM « Interventions sur le cristallin avec ou sans vitrectomie » représente 7 % de l'activité du secteur ex-OQN.
* 19 Sous réserve des coefficients géographiques applicables dans certaines régions.
* 20 Article 17 de la loi n° 2004-1370 du 20 décembre 2004.
* 21 Paragraphe VII, article 33 loi de financement de la sécurité sociale pour 2004.
* 22 Rapport au Parlement sur la convergence tarifaire pour 2011.
* 23 Loi n° 2007-1786 du 19 décembre 2007.
* 24 Loi n° 2009-1646 du 24 décembre 2009.
* 25 Loi n° 2010-1594 du 20 décembre 2010.
* 26 Igas, Mission d'appui sur la convergence tarifaire public-privé, janvier 2006.
* 27 Rapport d'information d'Alain Vasselle n° 76 (2009-2010), fait au nom de la Mecss, sur le processus de convergence tarifaire et la proposition de report de son achèvement à 2018, novembre 2009.
* 28 La dotation AC correspondante s'élève à 40 millions d'euros en 2012.
* 29 Les séjours « lourds » ont été distingués des séjours « courants » à partir d'une analyse des diagnostics principaux les plus fréquemment rencontrés dans chaque GHM, de l'âge des patients, de la nécessité de recourir à une expertise médicale et/ou chirurgicale, à un plateau technique particulier, de l'existence ou non de complications et morbidités associées.
* 30 Article L. 162-22-13, issu de la loi de financement de la sécurité sociale pour 2004.
* 31 DGOS, Guide de délégation des dotations concourant aux aides à la contractualisation, août 2011.
* 32 Rapport d'information de Jean-Jacques Jegou, fait au nom de la commission des finances, « Les Migac : un enjeu à la croisée des réformes du secteur hospitalier », Sénat n° 686 (2010-2011), juin 2011.
* 33 Il s'agit de la prise en charge des patients précaires, des actions de qualité transversale des pratiques de soins en cancérologie et de la prise en charge des patients atteints de pathologies autres que dentaires dans les services d'odontologie des centres de soins, d'enseignement et de recherches dentaires (CSERD).
* 34 Loi n° 2010-1645 du 28 décembre 2010 (article 8).
* 35 Chiffres issus des réponses de la DGOS au questionnaire de la commission des affaires sociales du Sénat relatif à l'assurance maladie pour le projet de loi de financement de la sécurité sociale pour 2012.
* 36 Circulaire DGOS/R1/2011/489 du 23 décembre 2011 relative à la campagne tarifaire 2011 des établissements de santé.
* 37 Taux global du nombre de séjours hospitaliers rapporté au nombre d'habitants.
* 38 Voir notamment :
- Zeynep Or et Unto Häkkinen - DRG's and quality : for better or worse - Diagnosis-Related-Groups in Europe. Mowing forwards transparency, efficiency and quality in hospitals - Open University Press 2011 ;
- Zeynep Or et al. - Paying for hospital care: the experience with implementing activity-based funding in five European country - Health, Economy and Law, Cambridge University Press 2012.
* 39 Voir à ce sujet l'article de Pierre-Louis Bras : « Hôpitaux : vers un même niveau d'exigence pour la performance qualité que pour la performance économique ? » dans le n° 35 (été 2012) des Tribunes de la santé.
* 40 Ils concernent, en 2012, la tenue du dossier patient, le délai d'envoi des courriers de fin d'hospitalisation, la mesure de la douleur, la mesure du poids, la tenue du dossier anesthésique, la prise en charge médicamenteuse de l'infarctus du myocarde après la phase aiguë, la sensibilisation aux règles hygiéno-diététiques après un infarctus du myocarde, les réunions de concertation pluridisciplinaire en cancérologie.
* 41 Les impacts de la T2A sur les modes d'organisation et de fonctionnement des établissements de santé, Dossiers Solidarité et santé n° 16 (2010), Drees.
* 42 Par exemple, les HCL ont été contrôlés cinq fois en six ans ; le centre hospitalier de Château-Thierry ne l'a pas été depuis plusieurs années.
* 43 A l'exclusion des honoraires du praticien dans les cliniques (établissements ex-OQN).
* 44 Par exemple, pour une unité d'obstétrique, nécessité d'une sage-femme présente en permanence lorsque l'unité assure moins de mille naissances par an ; au-delà, un poste temps plein par palier de deux cents naissances ; au-delà de deux mille cinq cents naissances par an, recrutement d'une sage-femme supplémentaire, ayant une fonction de surveillante du secteur pour coordonner les soins le jour.
* 45 Patients qui présentent ou sont susceptibles de présenter plusieurs défaillances viscérales aiguës mettant directement en jeu le pronostic vital et impliquant le recours à des méthodes de suppléance (article R. 6123-33 du code de la santé publique).
* 46 Unités organisées pour prendre en charge des patients qui présentent ou sont susceptibles de présenter une défaillance aiguë de l'organe concerné par la spécialité au titre de laquelle ils sont traités mettant directement en jeu à court terme leur pronostic vital et impliquant le recours à une méthode de suppléance (article D. 6124-104 du même code).
* 47 Prise en charge des malades qui nécessitent, en raison de la gravité de leur état ou du traitement qui leur est appliqué, une observation clinique et biologique répétée et méthodique (article D. 6124-117 du code de la santé publique).
* 48 Cf. à ce sujet le rapport d'information Sénat n° 270 (2011-2012) de Jean-Pierre Caffet, au nom de la commission des finances, « Le patrimoine immobilier privé des établissements de santé », 18 janvier 2012.
* 49 En outre, à l'initiative du Sénat, cette loi prévoit que les ARS doivent adopter un programme dédié à la télémédecine au sein du projet régional de santé.
* 50 Décret n° 2010-1229 du 19 octobre 2010 relatif à la télémédecine.
* 51 Permanence des soins en imagerie médicale, prise en charge des AVC, santé des personnes détenues, prise en charge d'une maladie chronique, soins en structure médico-sociale ou en hospitalisation à domicile.
* 52 Note de cadrage « Efficience de la télémédecine : état des lieux de la littérature internationale et cadre d'évaluation », juin 2011.
* 53 Loi n° 2009-1646 du 24 décembre 2009, article 37.
* 54 « Santé et logement : comment accompagner la Martinique et la Guyane ? », rapport d'information Sénat n° 764 (2010-2011) du 12 juillet 2011, par Muguette Dini, Alain Vasselle, Brigitte Bout, Annie David, André Lardeux, Jacky Le Menn et Raymonde Le Texier, pages 45-46.
* 55 Article L. 162-22-10 du code de la sécurité sociale.
* 56 Par exemple, les recettes de l'activité T2A ont représenté les deux tiers du compte de résultat principal en 2010 pour le centre hospitalier d'Avignon.
* 57 Aujourd'hui, les établissements transmettent des informations anonymisées et globalisées à l'Atih ; sur cette base, les ARS fixent un paiement mensuel dû par l'assurance maladie. Le projet Fides (facturation individuelle des établissements de santé), encore largement balbutiant puisque l'expérimentation a tout juste débuté sur les consultations externes et n'est pas envisagée à court terme sur les GHS, devrait permettre à terme une identification plus précise des données liées aux séjours.
* 58 Cf. « Evaluation du développement de l'offre en matière de systèmes d'information hospitaliers et d'analyse stratégique du positionnement des filières publiques du SIH », rapport Igas, avril 2011.
* 59 Le centre hospitalier d'Avignon a par exemple calculé que le produit des Mig (9,1 millions d'euros en 2010) ne couvre même pas les seules charges directes des missions correspondantes (11,4 millions), sans parler des charges indirectes (2,6 millions).
* 60 Il doit être supérieur à 10,5 %, ce qui crée un effet de seuil peu pertinent.
* 61 Sans parler de leur compétence dans le domaine médico-social, qui pose cependant des questions spécifiques notamment vis-à-vis des missions exercées par les départements.
* 62 « Les médecins face aux pratiques d'actes injustifiés », sondage réalisé auprès de 803 médecins hospitaliers et libéraux et publié le 4 juillet 2012.
* 63 Travaux présentés dans la Revue hospitalière de France par le professeur René Mornex, président de la commission chargée de travailler sur la pertinence des actes médicaux, n° 537, novembre-décembre 2010.
* 64 Le manque de places en SSR a notamment été soulevé pour le Vaucluse, lors du déplacement au centre hospitalier d'Avignon.
* 65 Ordonnance n° 96-346 du 24 avril 1996 portant réforme hospitalière.
* 66 En outre, chaque établissement doit établir annuellement un bilan standardisé des activités de lutte contre les infections nosocomiales et un comité ad hoc (Clin) doit être créé.
* 67 Drees, Irdes, Etudes et résultats n° 784 : « Surcoût des événements indésirables associés aux soins à l'hôpital », novembre 2011.
* 68 Ibid. « Hôpitaux : vers un même niveau d'exigence pour la performance qualité que pour la performance économique ? » dans le n° 35 (été 2012) des Tribunes de la santé.
* 69 Haut Conseil pour l'avenir de l'assurance maladie, « Avenir de l'assurance maladie : les options du Hcaam », avis adopté à l'unanimité lors de la séance du 22 mars 2012.
* 70 Selon l'Anap, 40 % des admissions en hospitalisation complète passent par les urgences pour les personnes âgées de quatre-vingt-cinq ans et plus, contre 15 % pour celles âgées de trente à soixante-dix ans.
* 71 Loi n° 2009-1646 du 24 décembre 2009.
* 72 Loi n° 2011-1906 du 21 décembre 2011.
* 73 Décret n° 2008-377 du 17 avril 2008 relatif aux conditions d'implantation applicables à l'activité de soins de suite et de réadaptation ; décret n° 2008-376 du 17 avril 2008 relatif aux conditions techniques de fonctionnement applicables à l'activité de soins de suite et de réadaptation.
* 74 Rapport de la commission des comptes de la sécurité sociale, juin 2011.
* 75 La commission des affaires sociales du Sénat a chargé Alain Milon, vice-président de la Mecss, d'un rapport d'information sur cette question, dans le prolongement de celui qu'il avait réalisé pour l'Office parlementaire d'évaluation des politiques de santé « La psychiatrie en France : de la stigmatisation à la médecine de pointe », rapport Sénat n° 328 (2008-2009), avril 2009.







