Avant-propos
Mesdames, Messieurs,
Bientôt quatre ans après l'installation effective des agences régionales de santé (ARS), la Mission d'évaluation et de contrôle de la sécurité sociale (Mecss) dresse le bilan d'une réforme qui, tout en résultant d'une évolution administrative engagée de longue date, n'en est pas moins porteuse de changements structurels dans l'organisation et le pilotage du système de santé en France.
Créées par la loi « Hôpital, patients, santé et territoires » du 21 juillet 2009, les ARS sont issues de la fusion de sept services ou organismes de statuts divers. Dotées d'un large champ de compétences, elles se sont vu assigner trois missions principales : garantir davantage d'efficience dans la régulation de l'offre de soins, notamment pour assurer le respect de l'Ondam ; renforcer la territorialisation des politiques de santé ; assurer le décloisonnement des prises en charge grâce à un pilotage unifié des secteurs ambulatoire, hospitalier et médico-social ainsi que des missions de santé publique et de veille et sécurité sanitaires.
Si le transfert des compétences et des personnels vers les structures nouvelles n'a pas entraîné de rupture dans l'exercice des missions de service public, il s'est effectué dans une relative précipitation. Celle-ci, tout comme le caractère encore récent de la réforme, conduit aujourd'hui à expliquer une grande partie des difficultés que rencontrent les agences. La gestion des ressources humaines est emblématique de cette situation. Le changement profond que représentait la création des ARS n'a pas été suffisamment expliqué aux agents. Ceux-ci n'ont pas été accompagnés dans un processus de réforme dont ils constituaient pourtant la cheville ouvrière.
Plus globalement, toutes les conséquences de la création des ARS n'ont pas encore été tirées. L'organisation et les méthodes de travail de l'administration centrale n'ont pas été réformées, ce qui empêche aujourd'hui la mise en place d'un pilotage véritablement stratégique. Les contrepouvoirs, qu'ils s'exercent au sein de l'ARS ou par le biais du conseil de surveillance et des instances de démocratie sanitaire, demeurent encore insuffisants. Le rôle des élus n'est pas assez pris en compte dans la concertation et la préparation des décisions.
De façon plus générale, les ARS se heurtent à un déficit de confiance que visent à combler les cinq séries de recommandations formulées par la Mecss. Relatives au pilotage national, à la gestion des ressources humaines, aux modalités d'exercice des missions, à la gouvernance ainsi qu'à la démocratie sanitaire, ces propositions sont toutes orientées autour d'un même but : s'engager pleinement vers une subsidiarité assumée et affirmée en faisant davantage confiance aux acteurs de terrain.
Vos rapporteurs souhaitent remercier l'ensemble des personnes auditionnées durant toute l'année 2013, ainsi que les directeurs généraux et les agents des ARS de Corse et des Pays de la Loire qui ont beaucoup contribué à leur compréhension du fonctionnement quotidien des ARS.
I. Les agences régionales de santé : des structures encore jeunes dont la mise en place a entraîné des changements profonds dans l'organisation et le pilotage du système sanitaire et médico-social
A. Des structures inédites dans le paysage administratif français
1. Le fruit d'une évolution administrative engagée de longue date
Structures inédites dans le paysage administratif français, les agences régionales de santé (ARS) sont néanmoins le fruit d'une évolution engagée de longue date en matière de planification sanitaire et de territorialisation des politiques de santé, longtemps centrée sur l'offre de soins hospitaliers.
a) La régionalisation progressive des outils de planification et de régulation
Les prémisses d'une sectorisation de l'offre de soins apparaissent au cours des années 1960 dans le domaine de la psychiatrie. La loi du 31 décembre 1970, qui crée le service public hospitalier, instaure quant à elle la carte sanitaire de la France. Ce document de planification de l'offre d'équipements hospitaliers est défini par le ministre de la santé publique et de la sécurité sociale en tenant compte de « l'importance et de la qualité de l'équipement public et privé existant, ainsi que de l'évolution démographique et du progrès des techniques médicales » 1 ( * ) . Le territoire est alors divisé en 21 régions et 256 secteurs sanitaires . Les autorisations et agréments délivrés par le préfet doivent respecter l'évaluation des besoins issue de la carte sanitaire.
Ce dispositif de régulation vise à assurer une évolution plus équilibrée et homogène du parc hospitalier après plusieurs années de développement soutenu mais inégalement réparti sur le territoire. Les résultats demeurent cependant mitigés. Comme le souligne une étude de l'Institut de recherche et documentation en économie de la santé (Irdes) publiée en avril 2012, « ce premier outil de planification sanitaire s'avère très quantitatif et rigide. Il vise davantage les principes d'égalité que d'équité. Basé sur l'offre hospitalière existante, la carte sanitaire ne permet pas une réelle restructuration de l'offre de soins hospitalière ni une réduction du trop-plein » 2 ( * ) .
La loi du 31 juillet 1991 complète la carte sanitaire par un nouvel outil de planification, le schéma régional d'organisation sanitaire (Sros) , défini pour une durée maximale de cinq ans à partir d'une « mesure des besoins de la population et de leur évolution, compte tenu des données démographiques et des progrès des techniques médicales et après une analyse, quantitative et qualitative, de l'offre de soins existante » 3 ( * ) . Cette loi, qui crée également les comités régionaux de l'organisation sanitaire et sociale , fait de la région le territoire de référence de l'organisation du système de santé.
La réforme conduit à la redéfinition des secteurs, dont le nombre est réduit à 152, sur la base de données plus fines que celles utilisées pour la carte sanitaire même si le programme de médicalisation des systèmes d'information (PMSI) n'est pas encore exploitable. La mise en place de ce dernier en 1997 et l'activité des observatoires régionaux de santé (ORS), créés dans les années 1980, contribuent à une meilleure connaissance, d'une part, de l'activité des établissements sanitaires, d'autre part des inégalités de santé et d'accès aux soins sur les territoires. Trois générations de Sros se sont succédé entre 1994 et 2011 : la première couvre la période 1994-1999, la deuxième s'étend de 1999 à 2004 et la dernière de 2006 à 2011.
En 1998, la loi d'orientation relative à la lutte contre les exclusions ajoute aux documents de planification existants les programmes régionaux d'accès à la prévention et aux soins 4 ( * ) .
L'ordonnance du 4 septembre 2003 portant simplification de l'organisation et du fonctionnement du système de santé supprime la carte sanitaire et remplace les secteurs par des territoires de santé 5 ( * ) . 159 territoires sont définis sur la base d'instructions ministérielles invitant à dépasser les limites administratives traditionnelles pour mieux prendre en compte les spécificités des territoires. Les objectifs quantifiés de l'offre de soins (Oqos) sont fixés dans ces territoires de santé. Le Sros devient l'unique outil d'une planification : il s'étend au-delà de la seule offre de soins hospitaliers et intègre la psychiatrie. Des conférences sanitaires de territoire doivent contribuer à la mise en oeuvre de projets médicaux de territoire.
b) L'affirmation de structures de pilotage et de concertation au niveau régional
En 1993, un groupe de travail présidé par Raymond Soubie rédige pour le compte du commissariat général du plan un rapport sur le système de santé à l'horizon 2010 6 ( * ) . L'objectif est alors de proposer un modèle d'organisation défini par les auteurs eux-mêmes comme « utopique » car s'abstrayant volontairement de certaines pesanteurs historiques relatives à l'organisation du système de santé. Plus que l'applicabilité immédiate des mesures proposées, c'est la définition des conditions de mise en oeuvre d'une réforme structurelle permettant de dessiner une vision de long terme de l'organisation du système de santé qui est privilégiée.
Le rapport appelle notamment à une clarification des responsabilités respectives de l'Etat et de l'assurance maladie ainsi qu'à une démocratisation du pilotage du système de soins . Il recommande que soient fixés chaque année, après concertation, des objectifs d'évolution des dépenses de soins qui puissent donner lieu à un vote par le Parlement. Ces préoccupations trouveront un premier écho dans la révision constitutionnelle du 22 février 1996 créant les lois de financement de la sécurité sociale. Une agence régionale des services de santé (ARSS) serait « responsable de la tenue des objectifs définis pour sa région en matière de dépenses au niveau national » 7 ( * ) . Les missions de santé publique continueraient d'être exercées par les directions régionales des affaires sanitaires et sociales (Drass), créées en 1977, et par leurs déclinaisons départementales, les Ddass.
Nombre des enjeux relatifs au fonctionnement actuel des ARS sont abordés dans le rapport : les relations entre le conseil d'administration et le directeur de l'agence, nommé par l'Etat sur proposition du président du conseil d'administration ; la façon dont tous deux seraient amenés à rendre compte de leurs actions ; le recentrage des administrations centrales sur des missions de pilotage stratégique ; l'accompagnement et la formation des personnels ; le partage des compétences entre les agences et le préfet de région. Autant d'éléments aujourd'hui centraux pour assurer sur le long terme le succès de la mise en place des nouvelles agences.
Les ordonnances dites « Juppé » du 24 avril 1996 créent les Unions régionales des caisses d'assurance maladie (Urcam), les conférences régionales de santé et les agences régionales de l'hospitalisation (ARH) 8 ( * ) . Cette réforme, si elle contribue à affirmer la place de la région dans l'organisation du système de santé, reproduit à cet échelon la dichotomie déjà présente au niveau national entre régulation des soins de ville, compétence de la caisse nationale d'assurance maladie (Cnamts), et régulation du système hospitalier, dont la responsabilité incombe à l'Etat.
Organisées sous la forme de groupements d'intérêt public (GIP), les ARH doivent garantir en leur sein une représentation équilibrée de l'Etat et de l'assurance maladie. Conçues comme des administrations de « mission », les ARH sont des structures légères et souples, davantage dotées d'un rôle d'impulsion et de coordination que d'une réelle capacité de pilotage sur les territoires. De fait, elles disposent en propre d'un nombre limité de personnels et doivent faire appel aux moyens humains de l'Etat et de l'assurance maladie pour exercer leurs missions.
D'autres structures de niveau régional sont créées au fil des années. En 2002, la loi sur les droits des malades prévoit la mise en place de conseils régionaux de la santé et de commissions régionales de conciliation et d'indemnisation 9 ( * ) . La loi du 13 août 2004 crée les missions régionales de santé (MRS), constituées entre les ARH et les Urcam afin de leur permettre de traiter en commun un certain nombre de sujets, notamment en matière de gestion du risque ou de démographie médicale 10 ( * ) . Sont constitués à la même époque les groupements régionaux de santé publique (GRSP), chargés de mettre en oeuvre les programmes de santé contenus dans les programmes régionaux de santé publique 11 ( * ) . Ces structures associent l'Etat, les collectivités territoriales et l'assurance maladie autour des enjeux relatifs à la prévention et à la santé publique.
Cette affirmation du niveau régional dans la gouvernance du système de santé n'a en revanche pas conduit à un renforcement des compétences des conseils régionaux dans ce domaine, sans doute en partie en raison du caractère relativement jeune de cet échelon de collectivités territoriales et de la place centrale qu'y occupent les missions relatives à l'emploi et au développement économique. Aujourd'hui encore, les actions des régions en matière de santé demeurent relativement ponctuelles.
|
Principales compétences des régions dans le domaine de la santé Article L. 4 221-1 du code général des collectivités territoriales Le conseil régional règle par ses délibérations les affaires de la région. Il statue sur tous les objets sur lesquels il est appelé à délibérer par les lois et règlements et sur tous les objets d'intérêt régional dont il est saisi. Il a compétence pour promouvoir le développement économique, social, sanitaire , culturel et scientifique de la région et l'aménagement de son territoire. [...] Article L. 1424-1 du code de la santé publique Dans le cadre des compétences qui lui sont reconnues par l'article L. 4221-1 du code général des collectivités territoriales, le conseil régional peut définir des objectifs particuliers à la région en matière de santé. Il élabore et met en oeuvre les actions régionales correspondantes. Il informe le représentant de l'Etat dans la région et le directeur général de l'agence régionale de santé sur le contenu de ces actions et les moyens qu'il y consacre. |
La réflexion sur la création d'un dispositif de pilotage unifié du système de santé au niveau régional a continué de prospérer dans le courant des années 2000. En témoignent deux propositions de loi examinées en 2000 et 2002 par l'Assemblée nationale 12 ( * ) ainsi que la loi du 13 août 2004 qui prévoyait la possibilité de créer à titre expérimental des ARS, dotées des compétences des Urcam et des ARH.
L'ensemble de ces évolutions tendait assez naturellement à aboutir à la création d'une structure unique, dotée de compétences larges et transversales et capable d'appréhender l'ensemble du parcours de santé des patients. La loi HPST du 21 juillet 2009 a donc opéré une réforme longuement murie mais d'une toute autre ampleur que les précédentes 13 ( * ) .
2. Une réforme guidée par trois objectifs principaux
Rédigé en 2008 par Philippe Ritter, le rapport préparatoire à la création des ARS souligne que les limites du système de santé français, dont les résultats en matière de mortalité évitable et d'inégalités territoriales et sociales ne sont pas à la hauteur du niveau des dépenses engagées, « tiennent pour une large part à des problèmes d'organisation institutionnelle et d'insuffisance d'outils » 14 ( * ) . Le cloisonnement et l'éparpillement des compétences et des structures, le manque de lisibilité des actions menées, l'insuffisante articulation entre niveaux national et territorial, la mauvaise intégration entre les politiques de santé et de soins et la maîtrise des dépenses, le déficit de démocratie sanitaire, figurent parmi les principaux défauts du système identifiés par le rapport.
Soulignant la nécessité de mettre en place un pilotage intégré au niveau régional, le rapport donne la définition suivante des ARS : « un pilotage unifié et responsabilisé du système territorial de santé » . Derrière la volonté d'unification apparaît le souci du décloisonnement et derrière la responsabilisation celui de la maîtrise des dépenses d'assurance maladie, ces objectifs pouvant être atteints au moyen d'une territorialisation adéquate.
a) Garantir davantage d'efficience dans la mise en oeuvre des politiques de santé
La création des ARS s'inscrit dans le cadre de la révision générale des politiques publiques (RGPP) et de la réorganisation de l'administration territoriale de l'Etat (Réate). Cette dernière poursuivait deux objectifs principaux : affirmer le niveau régional dans la mise en oeuvre des politiques publiques au détriment des départements ; simplifier les structures à chacun de ces deux niveaux. De fait, les ARS ont été constituées à partir de la réunion de sept services ou organes préexistants . Les ARH et les Urcam ont ainsi été regroupées avec les GRSP et les MRS, structures qui s'étaient déjà vu assigner une mission de coordination entre les services de l'Etat et ceux de l'assurance maladie. S'y est adjointe une partie des services des Ddass et Drass, ainsi que des caisses régionales d'assurance maladie (Cram).
Ce regroupement a conduit à une réorganisation des services de l'Etat au niveau déconcentré . La part des Ddass et des Drass qui n'a pas rejoint les ARS a été intégrée au sein des directions départementales et régionales de la jeunesse, des sports et de la cohésion sociale nouvellement créées (DDCS et DRJSCS). Plus qu'un décloisonnement total, cette réorganisation de l'administration sur les territoires a davantage conduit à une redéfinition des séparations entre, d'un côté le sanitaire et le médico-social, de l'autre le social. En 2010, la direction de l'hospitalisation et de l'organisation des soins (DHOS) est devenue la direction générale de l'offre de soins (DGOS), compétente sur l'ensemble de l'offre de soins. La direction générale de l'action sociale (DGAS) a quant à elle pris le nom de direction générale de la cohésion sociale (DGCS) 15 ( * ) . Comme cela sera examiné ultérieurement, ces changements de dénomination sont loin d'avoir entraîné un recentrage des administrations au niveau national vers des missions plus stratégiques.
Au-delà de la simplification du paysage administratif français, la création des ARS vise plus profondément à garantir davantage d' efficience dans la mise en oeuvre des politiques de santé. Il s'agit en particulier d' assurer le respect de l'Ondam voté chaque année en loi de financement de la sécurité sociale.
|
Les missions des ARS Article L. 1431-1 du code de la santé publique Dans chaque région et dans la collectivité territoriale de Corse, une agence régionale de santé a pour mission de définir et de mettre en oeuvre un ensemble coordonné de programmes et d'actions concourant à la réalisation, à l'échelon régional et infrarégional : - des objectifs de la politique nationale de santé [...] ; - des principes de l'action sociale et médico-sociale [...] ; - des principes fondamentaux [de l'assurance maladie]. Les agences régionales de santé contribuent au respect de l'objectif national de dépenses d'assurance maladie. Leurs compétences s'exercent sans préjudice et dans le respect de celles des collectivités territoriales et des établissements et agences mentionnés aux articles L. 1222-1, L. 1313-1, L. 1413-2, L. 1418-1 et L. 5311-1 du présent code ainsi qu'aux articles L. 312-8 du code de l'action sociale et des familles et L. 161-37 du code de la sécurité sociale. |
Par ailleurs, dans l'ensemble de la HPST, le souci d'efficience et de rationalisation est indissociable d'une réaffirmation du rôle de l'Etat dans la mise en oeuvre des politiques de santé . Plusieurs illustrations peuvent en être trouvées. Les ARS se voient ainsi dotées d'une mission de gestion du risque traditionnellement exercée par l'assurance maladie. Dans le secteur médico-social, la création de la procédure d'appel à projets conduit à la mise en place d'un processus d'allocation des ressources descendant au détriment du système préexistant fondé sur la remontée d'initiatives portées par les acteurs locaux.
Cette évolution a pu déstabiliser les partenaires des ARS, notamment les élus. Alors qu'elle devait s'accompagner d'un renforcement de la subsidiarité dans le pilotage du système de santé, la création des ARS a pu être paradoxalement vécue comme une forme de recentralisation.
b) Renforcer la territorialisation des politiques de santé
Comme les ARH, les 26 agences correspondent au découpage administratif des régions. La loi prévoit également la possibilité de créer par décret des structures interrégionales 16 ( * ) .
Dans la majorité des régions, les territoires de santé , qui avaient été créés en 2003, ont été redéfinis sur des bases nouvelles, le souci de transversalité avec le secteur médico-social conduisant plus fréquemment à faire le choix de territoires départementaux ou regroupant plusieurs départements 17 ( * ) . Dans huit régions, ce sont les bassins de vie, les zones d'emploi, les pays, les flux hospitaliers ou ambulatoires ou les intercommunalités qui ont servi de base à la définition des territoires de santé. Au final, le nombre de territoires de santé est passé de 159 à 108. C'est à partir de ce découpage qu'ont été créées les conférences de territoire, premiers niveaux de démocratie sanitaire.
|
Les territoires de santé et les conférences de territoire Article L. 1434-16 du code de la santé publique L'agence régionale de santé définit les territoires de santé pertinents pour les activités de santé publique, de soins et d'équipement des établissements de santé, de prise en charge et d'accompagnement médico-social ainsi que pour l'accès aux soins de premier recours. Les territoires de santé peuvent être infrarégionaux, régionaux ou interrégionaux. Ils sont définis après avis du représentant de l'Etat dans la région, d'une part, de la conférence régionale de la santé et de l'autonomie, d'autre part et, en ce qui concerne les activités relevant de leurs compétences, des présidents des conseils généraux de la région. Les territoires interrégionaux sont définis conjointement par les agences régionales concernées, après avis du représentant de l'Etat dans chaque région et, en ce qui concerne les activités relevant de leurs compétences, des présidents des conseils généraux compétents sur ces territoires. Article L. 1434-17 du code de la santé publique Dans chacun des territoires mentionnés à l'article L. 1434-9, le directeur général de l'agence régionale de santé constitue une conférence de territoire, composée de représentants des différentes catégories d'acteurs du système de santé du territoire concerné, dont les usagers du système de santé. La conférence de territoire contribue à mettre en cohérence les projets territoriaux sanitaires avec le projet régional de santé et les programmes nationaux de santé publique. La conférence de territoire peut faire toute proposition au directeur général de l'agence régionale de santé sur l'élaboration, la mise en oeuvre, l'évaluation et la révision du projet régional de santé. La mise en oeuvre du projet régional de santé peut faire l'objet de contrats locaux de santé conclus par l'agence, notamment avec les collectivités territoriales et leurs groupements, portant sur la promotion de la santé, la prévention, les politiques de soins et l'accompagnement médico-social. Un décret détermine la composition et le mode de fonctionnement des conférences de territoire. |
Les territoires de santé ne correspondent donc pas nécessairement aux délégations territoriales . Comme le prévoit l'article L. 1432-1 du code de la santé publique, celles-ci sont créées dans les départements, ce qui apparaît cohérent avec la nature de leurs missions. Les délégations territoriales jouent en effet un rôle d'interface entre les ARS et les acteurs territoriaux, en particulier au niveau du département, qu'il s'agisse des conseils généraux pour la régulation du secteur médico-social ou des préfectures pour les questions de sécurité et de veille sanitaires.
c) Assurer le décloisonnement des prises en charge
Les ARS sont chargées d'assurer un pilotage unifié de quatre secteurs distincts que sont l'hôpital, la médecine de ville, le médico-social et la santé publique, à laquelle sont associées les missions de veille et de sécurité sanitaires. Cet objectif de décloisonnement constitue la pierre angulaire de la réforme des ARS qui doivent prendre en charge de manière transversale et globale des politiques auparavant éparpillées .
Pour ce faire, la loi prévoit notamment la création de deux commissions de coordination chargées d'assurer « la cohérence et la complémentarité » des politiques menées par l'ARS et par ses différents partenaires. Ces commissions doivent associer les services de l'Etat, les collectivités territoriales et leurs groupements ainsi que les organismes de sécurité sociale. L'une d'entre elles est compétente dans le secteur médico-social , l'autre sur les sujets de prévention, de santé scolaire, de santé au travail et de protection maternelle et infantile.
3. Un statut adapté à la poursuite de ces trois objectifs
a) Une autonomie administrative et financière
Aux termes de l'article L. 1432-1 du code de la santé publique, les ARS sont des établissements publics de l'Etat à caractère administratif , placés sous la tutelle des ministres chargés de la santé, de l'assurance maladie, des personnes âgées et des personnes handicapées.
Ce statut confère aux ARS un ancrage et une autorité dont ne disposaient pas les ARH . Il leur permet également de disposer d'une autonomie administrative et financière ainsi que d'une capacité à fédérer des acteurs d'horizons différents que n'auraient pas eue des services déconcentrés. Dans son rapport 2012 sur la sécurité sociale 18 ( * ) , la Cour des comptes y voit « une forme de décentralisation fonctionnelle de certaines responsabilités, engagée pour la première fois à l'échelon territorial et jugée souhaitable pour permettre de disposer des marges d'initiative et d'autonomie indispensables pour une approche plus partenariale des politiques de santé » .
La différence de statut entre ARS et ARH correspond donc à un changement dans l'ampleur et la nature des missions et des responsabilités assignées aux deux agences.
b) L'instauration d'un mode de relation contractuel vis-à-vis de la tutelle
Les relations des ARS avec l'administration centrale sont formalisées dans des contrats pluriannuels d'objectifs et de moyens (Cpom) d'une durée de quatre ans, prévus à l'article L. 1433-2 du code de la santé publique. La première génération de Cpom a été signée le 8 février 2011 avec les ministres de la santé et des solidarités.
Les Cpom sont structurés autour de trois grandes missions : améliorer l'espérance de vie en bonne santé, promouvoir l'égalité devant la santé, développer un système de santé de qualité, accessible et efficient. Ces missions ont été déclinées en une dizaine d'objectifs, faisant eux-mêmes l'objet d'indicateurs dont douze ont été définis comme prioritaires par les ministres. Ces indicateurs portent à la fois sur la mise en oeuvre des politiques de santé et sur la gestion interne des ARS, que ce soit en matière de systèmes d'informations ou de ressources humaines.
Très nombreux, la plupart des indicateurs sont communs à l'ensemble des ARS 19 ( * ) . Ils ne permettent donc pas de prendre en compte la diversité des situations régionales et ne font l'objet d'aucune articulation avec les projets régionaux de santé. Comme le soulignait la Cour des comptes en 2012, la première génération de Cpom traduit « un pilotage plus administratif que stratégique d'entités dont le statut d'établissement public aurait laissé attendre bien davantage de latitude d'action et de marges d'autonomie. Elle reflète en cela le poids d'administrations centrales qui n'ont pas pris toute la mesure des changements de fonctionnement que la création d'agences se substituant à des services déconcentrés devait appeler de leur part ».
Une telle situation était sans doute inévitable s'agissant d'une première phase d'installation des ARS. Vos rapporteurs estiment cependant qu'il sera nécessaire à l'avenir de construire des documents plus stratégiques et mieux adaptés aux spécificités des territoires. Telle est certainement la tâche assignée au groupe de travail qui a été constitué pour proposer, d'ici l'été 2014, les grandes lignes des Cpom 2015-2018 20 ( * ) . Pierre-Louis Bras, secrétaire général des ministères sociaux, a en effet souligné lors de son audition qu'il serait nécessaire « [d']infléchir vers des objectifs plus resserrés et des priorités plus pertinentes » la prochaine génération de Cpom.
4. Une mise en oeuvre volontariste voire précipitée de la réforme
a) Une phase de préfiguration particulièrement rapide
Placée sous la houlette du secrétariat général des ministères chargés des affaires sociales , la phase préparatoire à la mise en place des 26 ARS a été confiée à des responsables préfigurateurs choisis à l'issue d'une procédure de sélection fondée sur un large appel à candidature et sur l'intervention d'un cabinet de recrutement spécialisé.
La phase de préfiguration s'est étendue d'octobre 2009 à mars 2010 , s'achevant trois mois avant le butoir défini par la loi HPST (1 er juillet). L'ensemble des responsables préfigurateurs ont alors été confirmés en tant que directeurs généraux et les ARS ont été officiellement créées le 1 er avril 2010.
Malgré les changements importants qu'elle emportait en termes purement matériels (installation dans de nouveaux locaux par exemple) ou de transferts de personnels, la période d'installation des ARS s'est effectuée sans rupture dans l'exercice des missions . Cependant, un grand nombre des personnes auditionnées par vos rapporteurs ont souligné qu'elle avait été très voire trop rapide . Sans doute était-il utile d'agir ainsi pour assurer la mise en oeuvre de la réforme et éviter tout risque d'enlisement. Toujours est-il que cette installation « à la hussarde » contribue aujourd'hui à expliquer une partie des difficultés auxquelles sont confrontées les agences ainsi que la déstabilisation que leur création a pu susciter chez leurs partenaires.
b) Une phase plus longue mais intense de rédaction des projets régionaux de santé
La phase d'installation des ARS a été suivie jusqu'en 2012 d'une période d'élaboration des projets régionaux de santé (PRS), première étape importante dans l'appropriation par les ARS de leur champ de compétences et dans la construction de leurs relations avec les professionnels de santé, les établissements, les élus et les représentants des usagers.
(1) Des documents de programmation nombreux et de nature variable
Arrêté par le directeur général de l'ARS qui peut ensuite le réviser à tout moment, le projet régional de santé (PRS) « définit les objectifs pluriannuels des actions que mène l'agence régionale de santé dans ses domaines de compétences, ainsi que les mesures tendant à les atteindre. Il s'inscrit dans les orientations de la politique nationale de santé et se conforme aux dispositions financières prévues par les lois de finances et les lois de financement de la sécurité sociale » 21 ( * ) .
L'article L. 1434-2 du code de la santé publique définit les trois niveaux de planification et de programmation qui composent le projet régional de santé :
- un niveau stratégique, celui du projet stratégique régional de santé (PSRS), qui « fixe les orientations et objectifs de santé pour la région » ; la loi dispose également que ce plan stratégique « prévoit des articulations avec la santé au travail, la santé en milieu scolaire et la santé des personnes en situation de précarité et d'exclusion » ;
- un niveau de planification dans les secteurs de la prévention, des soins et du médico-social avec respectivement le schéma régional de prévention, le schéma régional de l'organisation des soins et le schéma régional d'organisation médico-sociale ;
- une déclinaison des objectifs fixés par ce deuxième niveau de planification , soit sur des sujets et des publics spécifiques (deux sont fixés par la loi : la télémédecine et l'accès à la prévention et aux soins des personnes les plus démunies), soit pour définir la programmation de l'offre sur le territoire (programme interdépartemental d'accompagnement des handicaps et de la perte d'autonomie, Priac).
A ces trois ensembles de documents s'ajoute le programme pluriannuel régional de gestion du risque , mentionné à l'article L. 1434-14 du code de la santé publique.
Le projet régional de santé est établi une fois recueillis les avis du préfet de région, de la conférence régionale de la santé et de l'autonomie (CRSA) ainsi que des conseils régionaux, généraux et municipaux. Etrangement, l'intervention du conseil de surveillance n'est prévue que sur le PSRS et non sur l'ensemble des documents qui composent le PRS. La CRSA doit être informée chaque année de la mise en oeuvre du PRS. Au bout de cinq ans, celui-ci est révisé sur la base d'une évaluation qui porte notamment sur la réalisation des objectifs fixés dans le PSRS.
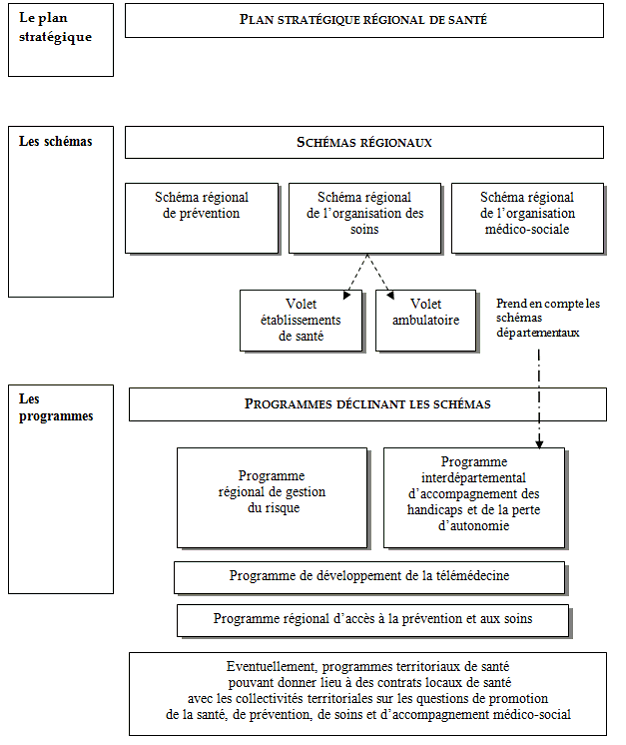
Cette nouvelle structuration de la planification au niveau régional appelle plusieurs observations. Nombreux, ces documents ont également vu leur contenu très précisément défini par la loi , ce qui apparaît relativement contradictoire avec l'objectif de simplification et de subsidiarité qui a présidé à la création des ARS. Assurément, le législateur n'est pas exempt de toute critique sur ce point.
De plus, si le PSRS permet de donner une certaine cohérence et de la transversalité au PRS, le deuxième niveau de planification demeure organisé de façon sectorielle (sanitaire, médico-social, prévention), ce qui n'est pas pleinement en accord avec la mission de décloisonnement assignée aux ARS.
En outre, l'ensemble de ces documents continue de devoir s'articuler avec d'autres outils de programmation . Les créations de places fixées dans les Priac doivent ainsi tenir compte des orientations définies par les plans nationaux, par exemple le plan Alzheimer, et des priorités fixées dans les schémas départementaux.
Enfin, un document comme le Priac, qui préexistait à la création des ARS, a vu sa nature profondément changer avec la création des ARS : outil de remontée des besoins identifiés par les acteurs locaux avant la loi HPST, il représente aujourd'hui la déclinaison des priorités définies dans le Sroms, qui doivent être mises en oeuvre dans le cadre de la nouvelle procédure d'appel à projets. Une telle évolution, sans doute trop peu expliquée, n'a pas toujours été parfaitement assimilée par les acteurs de terrain.
(2) Un premier exercice de planification qui demande à être perfectionné à l'avenir
Le premier exercice de programmation fait l'objet d'appréciations nuancées de la part des interlocuteurs qu'ont rencontrés vos rapporteurs.
Etre parvenu à produire dans des délais contraints des documents couvrant un champ particulièrement large tout en respectant un processus innovant de démocratie sanitaire constitue sans conteste une réussite. Mais si les réunions de concertation ont été très nombreuses, il est difficile de savoir dans quelle mesure elles ont réellement permis d'influer sur un processus de rédaction contraint qui a d'ailleurs fortement mobilisé le personnel des ARS. Désormais achevés, les PRS constituent des documents certes exhaustifs mais particulièrement lourds, qui peuvent difficilement constituer des outils directement utilisables d'aide à la décision et d'accompagnement des ARS dans l'exercice de leurs missions.
Vos rapporteurs estiment malgré tout que ces constats tiennent en grande partie au fait que, s'agissant d'un premier exercice, certains balbutiements étaient inévitables. Il conviendra par conséquent d'être particulièrement attentif à ce que les futurs documents soient progressivement recentrés et deviennent plus facilement lisibles et utilisables pour les acteurs concernés. Il serait également nécessaire d'allonger les délais d'élaboration des PRS en élargissant les phases de consultation et d'envisager des procédures de révision simplifiées qui ne conduisent pas systématiquement à une remise en question des documents dans leur ensemble.
* 1 Article 44 de la loi n° 70-1318 du 31 décembre 1970 portant réforme hospitalière.
* 2 Irdes, Questions d'économie de la santé : « Le territoire, un outil d'organisation des soins et des politiques de santé ? », n° 175, avril 2012.
* 3 Loi n° 91-748 du 31 juillet 1991 portant réforme hospitalière.
* 4 Loi n° 98-657 du 29 juillet 1998 d'orientation relative à la lutte contre les exclusions.
* 5 Ordonnance n° 2003-850 du 4 septembre 2003 portant simplification de l'organisation et du fonctionnement du système de santé ainsi que des procédures de création d'établissements ou de services sociaux ou médico-sociaux soumis à autorisation.
* 6 Groupe « Prospective du système de santé » présidé par Raymond Soubie, Commissariat général du plan, « Santé 2010 », juin 1993.
* 7 Ibid. p. 79.
* 8 Ordonnances n° 96-344 du 24 avril 1996 portant mesures relatives à l'organisation de la sécurité sociale et n° 96-346 du 24 avril 1996 portant réforme de l'hospitalisation publique et privée.
* 9 Loi n° 2002-303 du 4 mars 2002 relative aux droits des malades et à la qualité du système de santé.
* 10 Loi n° 2004-810 du 13 août 2004 relative à l'assurance maladie.
* 11 Loi n° 2004-806 du 9 août 2004 relative à la politique de santé publique.
* 12 Propositions de loi de M. Jean-Luc Préel n° 2657 relative à la régionalisation du système de santé, Assemblée nationale, 18 octobre 2000, et n° 128 tendant à instaurer une régionalisation de la santé, Assemblée nationale, 24 juillet 2002.
* 13 Loi n° 2009-879 du 21 juillet 2009 portant réforme de l'hôpital et relative aux patients, à la santé et aux territoires.
* 14 Philippe Ritter, rapport sur la création des ARS présenté à Mme Roselyne Bachelot-Narquin, ministre de la santé, de la jeunesse et des sports, janvier 2008.
* 15 Décret n° 2010-95 du 25 janvier 2010 relatif à l'administration centrale des ministères chargés des affaires sociales et portant création d'une direction générale de la cohésion sociale.
* 16 Article L. 1431-3 du code de la santé publique. L'ARS Océan indien a compétence pour La Réunion et Mayotte.
* 17 Selon l'étude précitée de l'Irdes, sept régions ont maintenu la définition adoptée pour la troisième génération précédente de Sros. Au final, douze régions ont un découpage départemental, cinq ont un découpage supra-départemental et neuf ont un découpage infra-départemental.
* 18 Cour des comptes, rapport sur l'application des lois de financement de la sécurité sociale, « Chapitre VIII : la mise en place des agences régionales de santé », septembre 2012.
* 19 Selon les informations fournies par le secrétariat général des ministères sociaux, aux trente indicateurs métiers communs à l'ensemble des ARS s'ajoutent des indicateurs spécifiques dont le nombre varie de 1 pour l'ARS Lorraine à 14 pour l'ARS Océan Indien (le nombre médian se situant à 4 indicateurs spécifiques par ARS). Sont également inclus dans les Cpom 9 indicateurs ressources humaines, 4 indicateurs de gestion et 1 indicateur relatif aux systèmes d'information.
* 20 Ce groupe de travail associe les directions d'administration centrale, la Cnam, la CNSA et cinq ARS.
* 21 Article L. 1434-1 du code de la santé publique.







