PREMIÈRE PARTIE - ASSURER L'ÉGALITÉ TERRITORIALE DANS L'ACCÈS AUX SOINS : UN CONSTAT D'URGENCE, DES ACTIONS INSUFFISAMMENT COORDONNÉES, LA NÉCESSITÉ DE MOBILISER LES ÉNERGIES LOCALES
Assurer l'accès aux soins sur l'ensemble du territoire est une priorité pour la cohésion nationale.
Or, si le nombre global de professionnels de santé est élevé, les inégalités dans leur répartition géographique sont persistantes. Dans ce contexte, la « crise de la démographie médicale » qui va affecter, à un horizon de cinq à dix ans, la médecine libérale et générale, point d'entrée des soins primaires, est préoccupante.
Après un diagnostic plutôt tardif des enjeux, de nombreuses initiatives ont été engagées, depuis près de dix ans, sans toutefois s'inscrire dans un cadre territorial réellement concerté et coordonné.
Quels sont, précisément, les enjeux ?
De quelle manière l'Etat, les collectivités territoriales, l'assurance maladie les ont-ils globalement appréhendés jusqu'à aujourd'hui ?
Quels sont les contours de la notion de « zone sous-dotée » ?
Comment créer une dynamique territoriale pour mobiliser l'ensemble des acteurs en faveur de cette priorité pour nos concitoyens ?
Telles sont les questions abordées dans cette première partie.
I. DES ENJEUX PLUS LARGES QUE LA SPHÈRE SANITAIRE, UN DÉFI À COURT TERME POUR LE SYSTÈME DE SANTÉ
A. UNE OFFRE DE SOINS IMPORTANTE MAIS INÉGALEMENT RÉPARTIE
1. Des effectifs de professionnels de santé en croissance régulière au cours des dernières années
Au cours des quarante dernières années, le nombre de professionnels de santé a connu une croissance régulière, plus dynamique que celle de la population. Tel est le cas des médecins, et plus encore des autres professions médicales ou paramédicales.
•
S'agissant des effectifs de
médecins
, cette croissance a été la plus forte
jusqu'en 1990, avec un quasi-triplement des effectifs entre 1968 et
1990 : ils sont passés, pour la France métropolitaine,
de 59 000 en 1968 - soit 1,2 praticien pour 1 000 habitant - à
173 000 en 1990, soit 3,1 médecins pour 1 000
habitants
3
(
*
)
. Elle s'est
ensuite poursuivie plus modérément, portée par un
numerus clausus
4
(
*
)
longtemps élevé, l'allongement de la durée des
carrières et les installations de médecins diplômés
à l'étranger.
Une étude publiée en mai 2017 par la Direction des recherches, des études, de l'évaluation et des statistiques (Drees) 5 ( * ) confirme ce constat, tout en notant un début d'infléchissement : « Au 1 er janvier 2015, la France comptait 216 700 médecins actifs de moins de 70 ans, ce qui constitue un maximum historique . De 1991 à 2005, la croissance a été particulièrement soutenue (1,2 % par an en moyenne). Elle était supérieure à celle de la population. Le nombre de médecins par habitant a donc augmenté au cours de cette période. Depuis 2006, les effectifs de médecins poursuivent leur progression mais à un rythme moindre (0,5 % par an en moyenne). Au cours de cette période, pour la première fois depuis 1991, le nombre de médecins par habitant a légèrement baissé, ce qui pose la question de la prolongation de cette tendance dans les prochaines années. »
La France se situe, en densité de médecins, dans la moyenne des pays de l'OCDE , avec un ratio de 3,3 médecins pour 1 000 habitants, contre 4,1 en Allemagne et 2,8 au Royaume-Uni 6 ( * ) .
•
L'augmentation des effectifs est plus
marquée s'agissant des autres professions de santé
.
Le nombre d 'infirmiers (638 200 au 1 er janvier 2015, dont 17 % exercent en libéral) a progressé en moyenne de plus de 4 % par an entre 2000 et 2015 , tandis que celui de masseurs-kinésithérapeutes (83 600 au 1 er janvier 2015, dont 80 % exercent en libéral) a augmenté de plus de 3 % par an en moyenne. À titre de comparaison, sur la même période, la croissance annuelle de la population française était de 0,7 %, et de 1,7 % pour les personnes âgées de 70 ans et plus.
L'augmentation des effectifs a été portée par le relèvement des quotas de places ouvertes dans les instituts de formation.
Pour les masseurs-kinésithérapeutes, comme l'a relevé la présidente de l'ordre auditionnée par vos rapporteurs, l'installation de professionnels diplômés à l'étranger , qui représentent un flux peu régulé, explique également une partie de cette évolution : ceux-ci - de nationalité française à 60 % - ont représenté près de 30 % des primo-installations en 2014 7 ( * ) .
•
Seuls les effectifs de
chirurgiens-dentistes stagnent
depuis la fin des années 1990,
avec une densité globale passée de 68 praticiens pour
100 000 habitants en 1999 à 63 praticiens pour
100 000 habitants en 2015.
2. Une présence territoriale inégale
Les effectifs globalement importants de professionnels de santé masquent des disparités géographiques importantes et persistantes : comme le note la Drees s'agissant de l'ensemble des médecins, on observe en 2016 un niveau d'inégalités semblable à celui de 1983.
a) Des disparités géographiques ciblées
•
La répartition des
médecins généralistes sur le territoire est
hétérogène, mais elle l'est moins que pour d'autres
spécialités médicales ou d'autres professions de
santé
; dans tous les cas, les disparités
s'observent le plus au niveau infra-régional.
À l' échelon régional , d'après les données du conseil national de l'ordre des médecins 8 ( * ) , la densité médicale métropolitaine va, pour l'ensemble des médecins, de 2,3 en région Centre à 3,5 médecins pour 1 000 habitants en région Provence-Alpes-Côte d'Azur (soit un rapport de 1 à 1,5), pour une moyenne de 2,8 ; pour la seule médecine générale, cette densité oscille, entre les mêmes régions, de 1,07 à 1,52 médecin pour 1000 habitants (soit un rapport de 1 à 1,4 ), pour une moyenne de 1,32.
À l' échelon départemental , la densité de médecins varie dans des proportions plus importantes : en médecine générale , pour la seule France métropolitaine, elle va de 0,94 médecin pour 1 000 habitants en Eure-et-Loir ou en Seine-et-Marne à 1,94 médecin pour 1 000 habitants dans les Hautes-Alpes ou à Paris, soit un rapport de 1 à 2 .
En outre, les disparités s'observent plus encore à un échelon plus fin : une étude de la Cour des comptes, précitée, relevait ainsi en 2011 que « pour les généralistes libéraux, 90 % des inégalités de répartition s'observent entre bassins de vie d'une même région » .
• Les
médecins
spécialistes
en accès direct (ophtalmologues,
gynécologues, pédiatres, psychiatres), concentrés dans les
pôles urbains, sont
plus inégalement
répartis
.
Dans son dernier portrait des professionnels de santé, la Drees note que l'accessibilité à ces spécialistes est « d'autant plus faible que l'on s'éloigne des pôles et que les pôles sont de moindre importance » : pour l'accès aux gynécologues ou ophtalmologues libéraux, l'offre disponible dans les grands pôles urbains est de 7 à 9 fois supérieure à celle disponible dans les communes isolées, dans lesquelles on ne dénombre, dans chacune de ces spécialités, qu'un équivalent temps plein pour 100 000 habitants.
Accessibilité des professionnels de santé
libéraux par type de commune
(en ETP pour 100 000
habitants, en nombre de pharmacies pour 100 000 habitants)
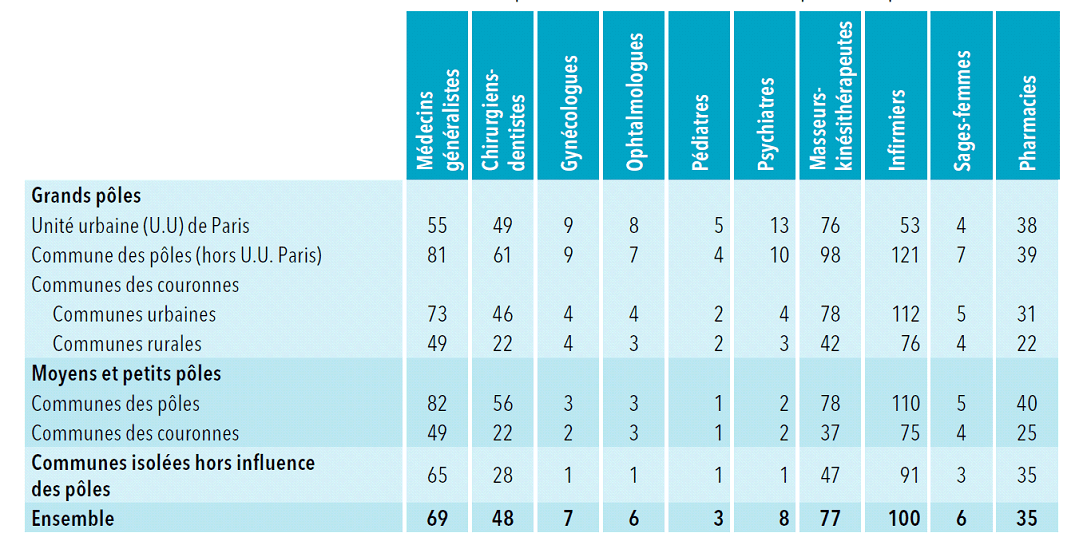
Source : Drees, Portrait des professionnels de santé - édition 2016, p. 51, juillet 2016
• Enfin,
les inégalités
territoriales sont élevées pour les autres professionnels de
santé
.
Les écarts de densité entre départements métropolitains - que la forte croissance des effectifs a peu contribué à corriger - vont de 1 à 4 pour les masseurs-kinésithérapeutes et de 1 à 7 pour les infirmiers.
Le nombre d'infirmiers libéraux ou en exercice mixte pour 1 000 habitants varie ainsi de 0,62 en Seine-Saint-Denis à 4,66 en Haute-Corse 9 ( * ) , et s'établit à 0,80 en Eure-et-Loir ou 0,86 dans le Loiret quand il atteint près de 3,45 dans les Bouches-du-Rhône. La densité de masseurs-kinésithérapeutes libéraux ou en exercice mixte est de l'ordre de 0,50 pour 1 000 habitants dans des départements comme l'Eure-et-Loir ou l'Oise tandis qu'elle est de plus de 2,12 dans les Hautes-Alpes.
• L'installation des
pharmacies
est
quant à elle réglementée par le code de la santé
publique, sans que leur répartition territoriale soit optimale pour
autant. Si 91% des officines se situent dans des zones en sur-densité,
97% de la population métropolitaine vit toutefois à moins de dix
minutes en voiture d'une officine
10
(
*
)
.
b) Des disparités décorrélées des besoins de santé
Les disparités géographiques de répartition des professionnels de santé ne s'accordent pas aux besoins de santé des territoires.
Ainsi, la densité médicale en région Hauts-de-France est plus faible que la moyenne nationale, avec des disparités parfois fortes (le département de l'Aisne se situe dans les 15 départements les moins dotés de France), alors que les indicateurs sanitaires sont parmi les plus inquiétants : la région présente une surmortalité de 21 % par rapport à la moyenne de la métropole et une surmortalité prématurée de 30 % par rapport au niveau métropolitain ; la surmortalité par cancer y est supérieure de plus de 18 % 11 ( * ) .
3. Le poids de l'attractivité des territoires
La répartition déséquilibrée des professionnels de santé sur le territoire est ancienne ; elle tient en partie au mode d'organisation du secteur de la santé en France, notamment le principe de libre choix d'installation des professionnels libéraux.
Elle est également le reflet de dynamiques de territoires dont les enjeux dépassent la seule sphère sanitaire . De ce point de vue, certaines personnes auditionnées par vos rapporteurs ont considéré que les attentes à l'égard du système de santé étaient surdimensionnées.
• Comme plusieurs interlocuteurs l'ont
relevé,
le domaine du soin est peu propice à
l'autorégulation : l'offre crée la demande
.
C'est notamment ce qu'ont relevé les représentants de l'ordre des infirmiers, en notant un développement des actes de nursing - relevant des actes infirmiers de soins (AIS) - dans les zones sur-dotées, alors que la part des actes médico-infirmiers (AMI) est plus importante ailleurs.
Dans un rapport de septembre 2015, la Cour des comptes soulignait ainsi une corrélation entre la densité des professionnels et la consommation de soins infirmiers et de masso-kinésithérapie en exercice libéral : « dans les Bouches-du-Rhône, le taux de recours des personnes âgées de plus de 75 ans aux AIS est de 19,2 %, soit un niveau significativement plus élevé que dans la Sarthe (où il est de 0,7 %). (...) Pour les masseurs-kinésithérapeutes, c'est la longueur des séries d'actes qui est affectée : en 2012, le nombre moyen de séances de rééducation pratiquées après une arthroplastie du genou était de 32 au plan national, mais dépassait systématiquement 35 dans les départements du littoral méditerranéen. » 12 ( * )
•
Les disparités
géographiques sont accentuées, de surcroît, par
des
dynamiques territoriales.
Les inégalités constatées traduisent un phénomène que plusieurs personnes entendues par vos rapporteurs ont désigné de « métropolisation » de l'offre de soins.
Certaines régions du territoire sont incontestablement plus attractives que d'autres pour les professionnels de santé : c'est notamment le cas des zones littorales de l'ouest. D'après les données du conseil national de l'ordre des médecins, sur les seuls treize départements de métropole ayant enregistré une hausse du nombre de médecins généralistes entre 2007 et 2016, la hausse est la plus forte en Loire-Atlantique (+ 8 %).
Les variations des effectifs des spécialistes en
médecine générale
en activité
régulière entre 2007 et 2016

Source : Atlas de la démographie médicale, 1 er janvier 2016, Cnom
Les professionnels de santé entendus par vos rapporteurs ont tous souligné le rôle déterminant de l'attractivité des territoires et de l'environnement social, culturel et économique, et, plus généralement, de la « qualité de vie », dans les choix d'installation .
Cet environnement conditionne l'accès à un emploi pour le conjoint, la proximité des établissements scolaires et universitaires pour les enfants, la disponibilité d'infrastructures culturelles ou de transports, etc.
Ces attentes ne sont pas différentes de celles exprimées par d'autres professionnels aux revenus comparables : en effet, la question de l'attractivité du territoire et de ses entreprises pour les ingénieurs ou les cadres se pose dans des termes proches.
De façon diamétralement opposée à la problématique des zones rurales, certains territoires urbains, notamment en centre-ville, sont également concernés par la désaffection de praticiens : la région Ile-de-France enregistre ainsi la plus forte diminution (- 18,7 %) du nombre de médecins généralistes en activité régulière sur la période 2007-2016, la baisse étant la plus forte à Paris (- 25 %).
* 3 Rapport sur l'application des lois de financement de la sécurité sociale (Chapitre V - La répartition territoriale des médecins libéraux), Cour des comptes, septembre 2011.
* 4 Instauré en 1971, le numerus clausus désigne le nombre d'étudiants admis à poursuivre les études médicales au-delà de la première année.
* 5 « Les médecins d'ici à 2040 : une population plus jeune, plus féminisée et plus souvent salariée », Études et Résultats n° 1011, Drees, mai 2017.
* 6 OCDE, Panorama de la santé 2015. Ces données incluent, pour la France ou d'autres pays, non seulement des médecins dispensant des soins, mais aussi des médecins exerçant dans d'autres secteurs de la santé en tant qu'administrateur, professeur, chercheur.
* 7 Rapport sur l'application des lois de financement de la sécurité sociale (chapitre IX), Cour des comptes, septembre 2015.
* 8 Atlas de la démographie médicale au 1 er janvier 2016, conseil national de l'ordre des médecins.
* 9 Drees, données pour 2016.
* 10 Voir sur ce sujet le rapport de l'Inspection générale des finances et de l'Inspection générale des affaires sociales, « La régulation du réseau des pharmacies d'officine », octobre 2016.
* 11 « L'état de santé de la population en France », édition 2017, Drees et Santé publique France.
* 12 Rapport sur l'application des lois de financement de la sécurité sociale (Chapitre IX), Cour des comptes, septembre 2015.







