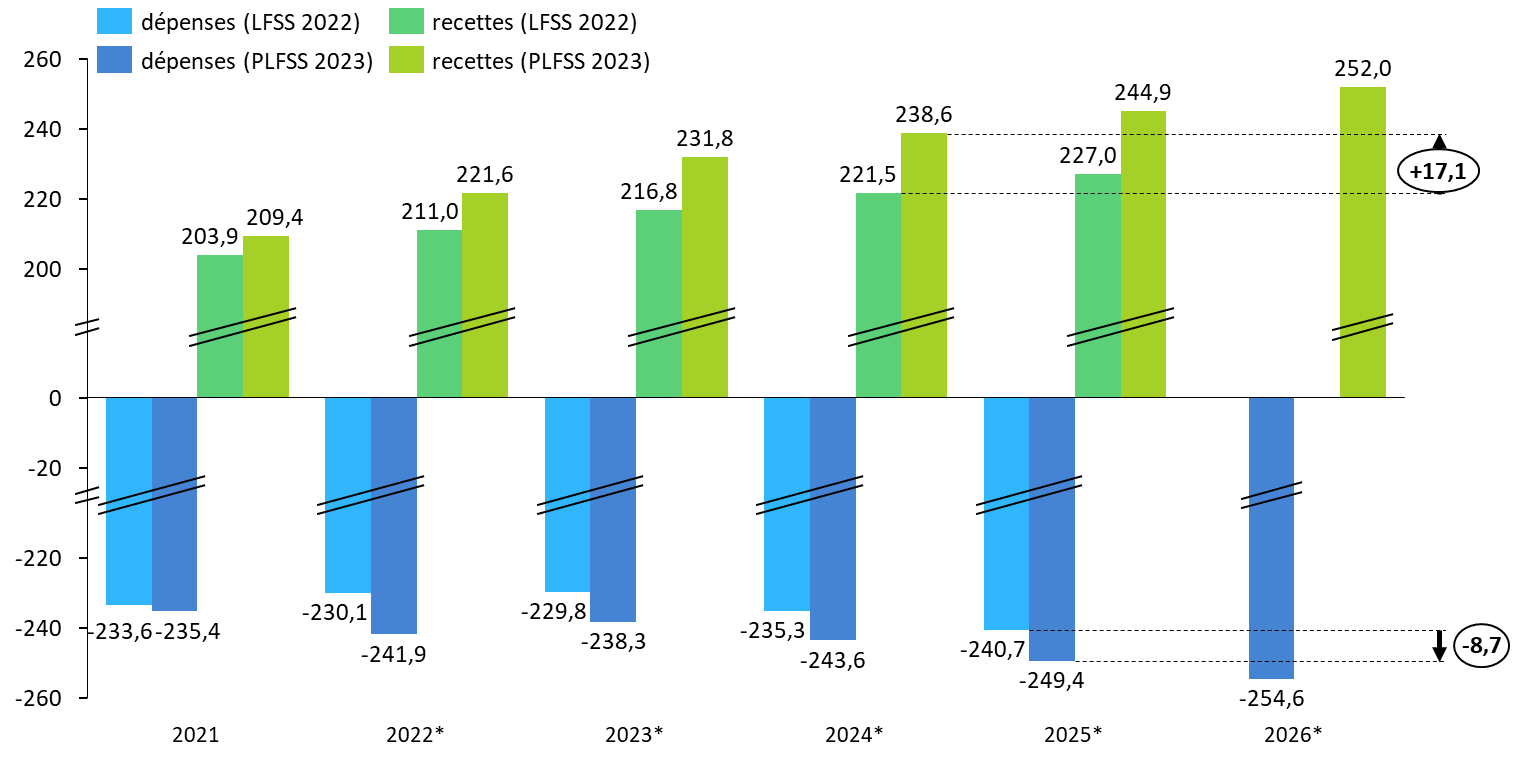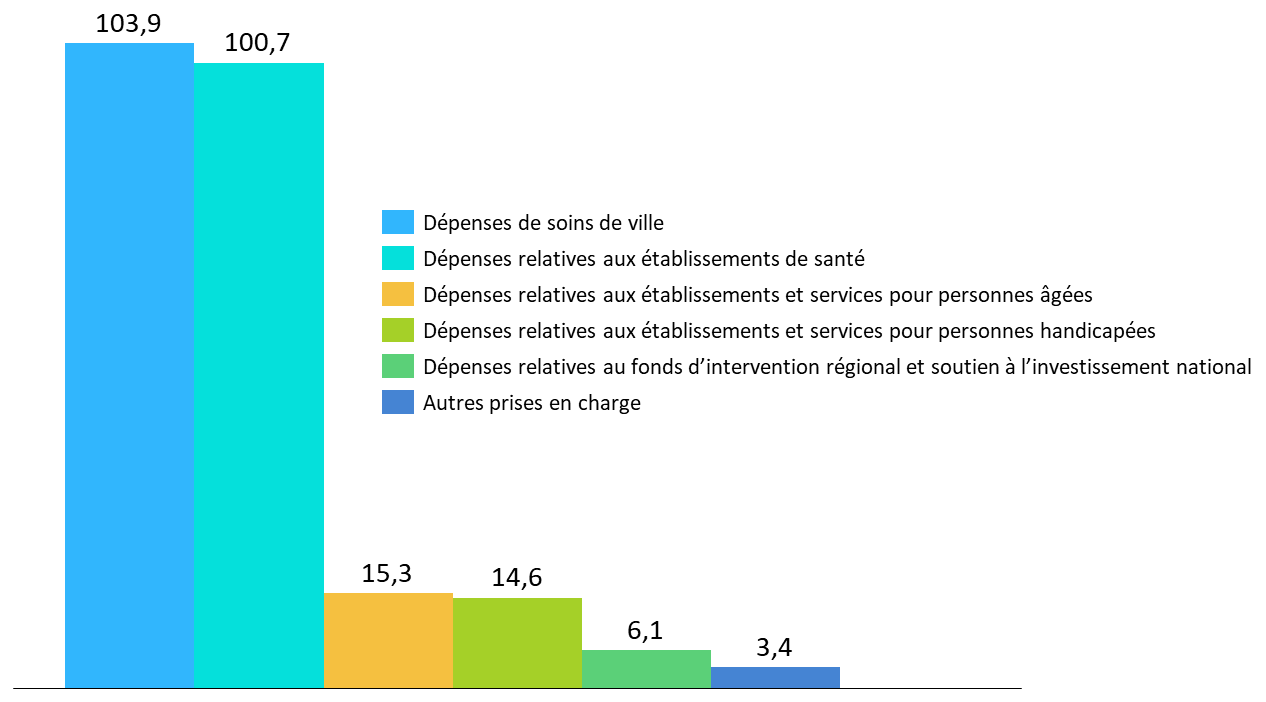Rapport n° 99 (2022-2023) de Mmes Élisabeth DOINEAU , Rapporteure générale, Corinne IMBERT , Pascale GRUNY , MM. René-Paul SAVARY , Olivier HENNO et Philippe MOUILLER , fait au nom de la commission des affaires sociales, déposé le 2 novembre 2022
Disponible au format PDF (7,3 Moctets)
-
EXAMEN DES ARTICLES
-
PREMIÈRE PARTIE
DISPOSITIONS RELATIVES À L'EXERCICE 2021
-
DEUXIÈME PARTIE
DISPOSITIONS RELATIVES À L'EXERCICE 2022
-
TROISIÈME PARTIE
DISPOSITIONS RELATIVES AUX RECETTES ET À L'ÉQUILIBRE DE LA SÉCURITÉ SOCIALE POUR L'EXERCICE 2023
-
TITRE IER
DISPOSITIONS RELATIVES AUX RECETTES, AU RECOUVREMENT ET À LA TRÉSORERIE
-
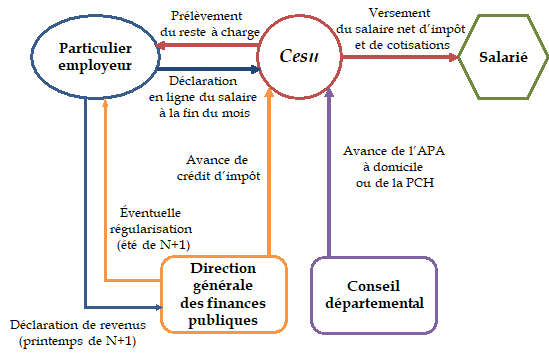
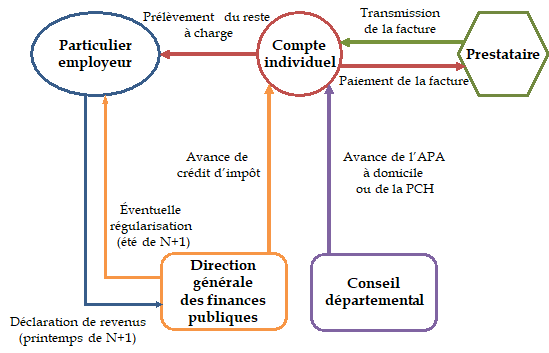
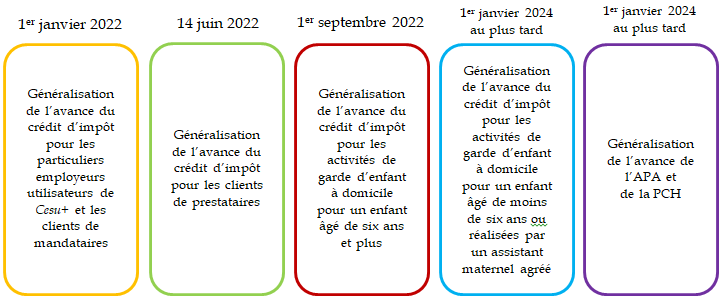
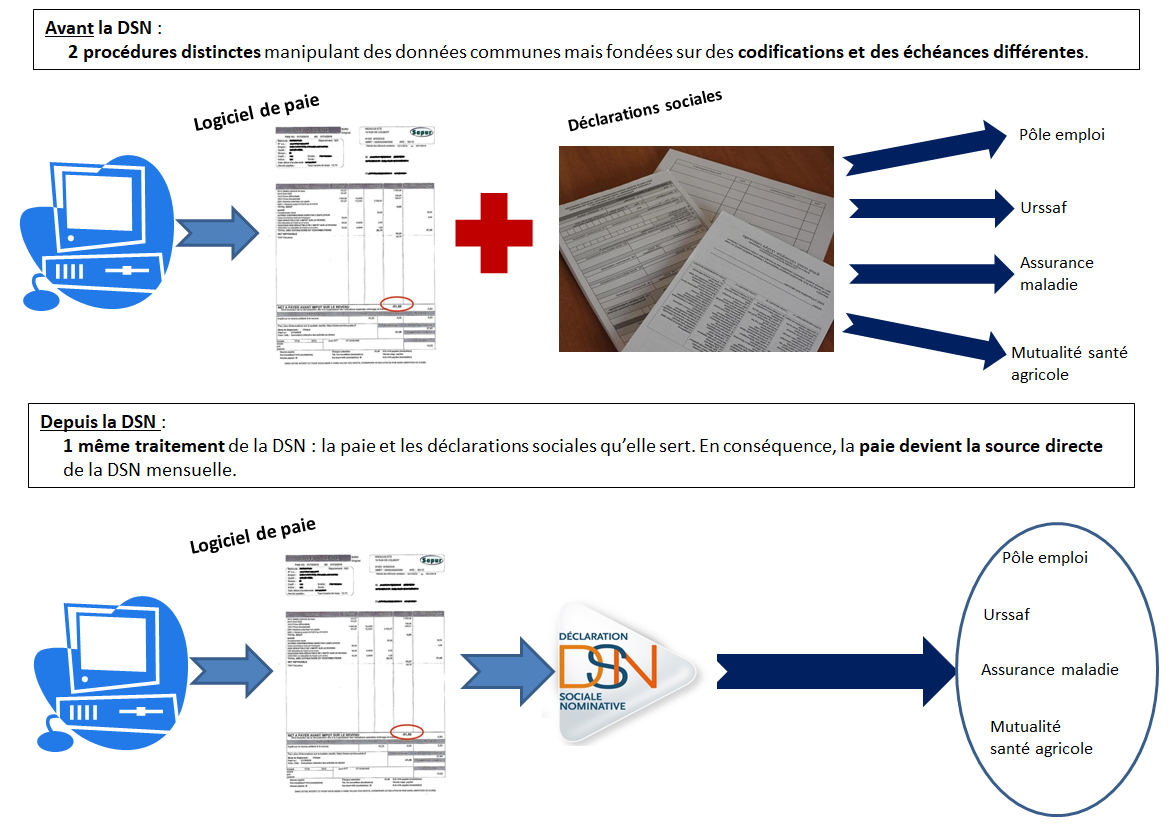
Article 5
Poursuite de la modernisation des offres de service en faveur des particuliers en matière de services à la personne
-
Article 6
Modernisation du contrôle, du recouvrement social et du droit des cotisants
-
Article 6 bis (nouveau)
Calendrier et modalités de divers transferts de recouvrement aux Urssaf
-
Article 7
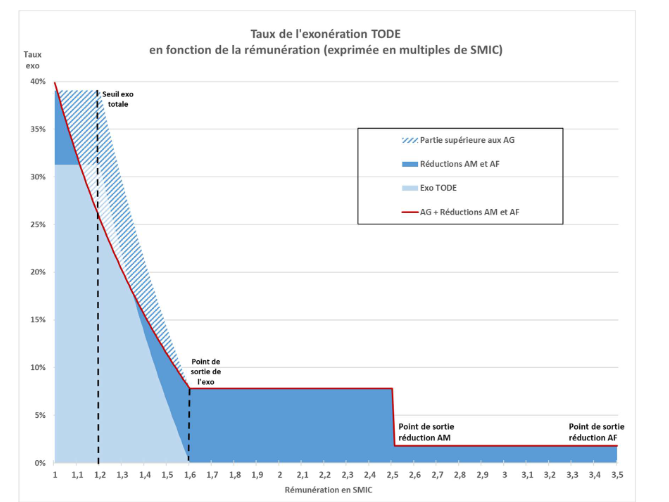
Prolongation du dispositif d'exonération lié à l'emploi de travailleurs occasionnels et demandeurs d'emploi (TO-DE)
-
Article 7 bis
(nouveau)
Rétablissement du bénéfice des allègements généraux pour les salariés agricoles
-
Article 7 ter
(nouveau)
Régularisation de l'affiliation des psychomotriciens à la Cipav
-
Article 7 quater (nouveau)
Conditions d'octroi de l'exonération de cotisations patronales bénéficiant aux armateurs en situation de concurrence internationale
-
Article 7 quinquies (nouveau)
Traitement social de la prime de partage de la valeur à Mayotte
-
Article 7 sexies
(nouveau)
Exonération de cotisations d'assurance vieillesse des médecins retraités
-
Article 7 septies (nouveau)
Affiliation au régime général des étudiants de « juniors entreprises »
-
Article 8
Renforcement et harmonisation de la fiscalité sur les produits du tabac
-
Article additionnel après l'article
8
Contribution de solidarité des organismes complémentaires d'assurance maladie
-
Article additionnel après
l'article 8
Contribution exceptionnelle des laboratoires de biologie médicale
-
Article 9
Renforcer les équipes de régulation pour accompagner la montée en charge du service d'accès aux soins
-
Article 9 bis (nouveau)
Déplacement de la clause de sauvegarde en partie recettes
-
Article 9 ter (nouveau)
Rapport sur l'industrie du secteur pharmaceutique en France
-
Article 5
-
TITRE II
CONDITIONS GÉNÉRALES DE L'ÉQUILIBRE FINANCIER DE LA SÉCURITÉ SOCIALE
-
Article 10
Transfert du financement des IJ maternité post-natales à la branche famille/Transferts financiers au profit de la branche maladie
-
Article 11
Approbation du montant de la compensation des exonérations mentionné à l'annexe 4
-
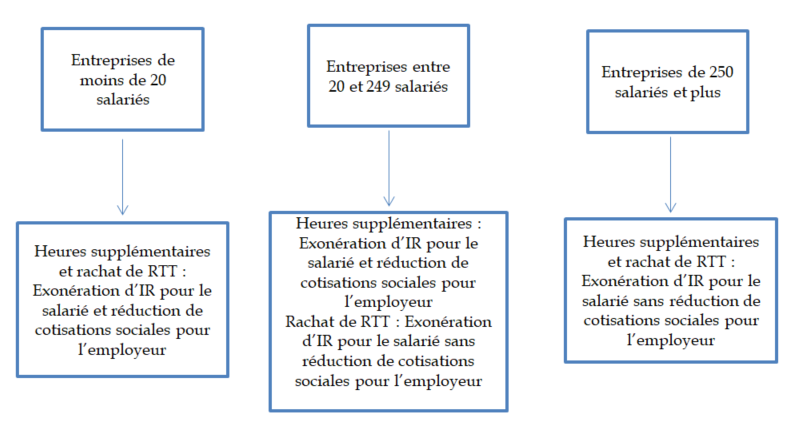
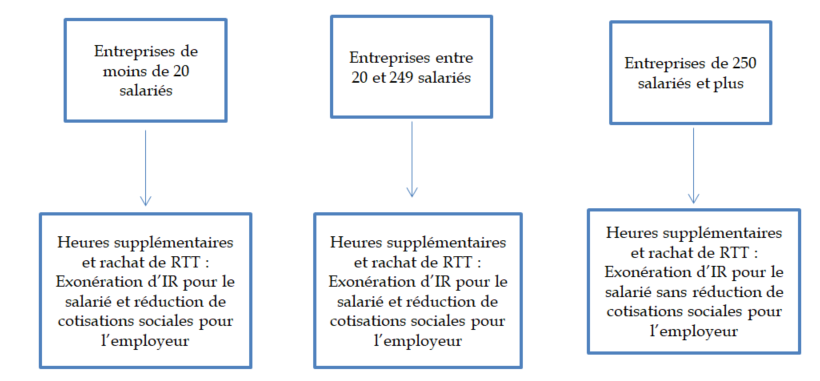
Article 11 bis (nouveau)
Application à l'ensemble des rémunérations de la déduction forfaitaire des cotisations patronales sur les heures supplémentaires
-
Article 12
Tableau d'équilibre pour 2023
-
Article 13
Objectif d'amortissement de la dette sociale et prévisions sur les recettes du FRR et du FSV
-
Article 14
Liste et plafonds de trésorerie des régimes et organismes habilités à recourir à des ressources non permanentes
-
Article 15
Approbation du rapport sur l'évolution pluriannuelle du financement de la sécurité sociale (annexe B)
-
Article 10
-
QUATRIÈME PARTIE
DISPOSITIONS RELATIVES AUX DÉPENSES DE LA SÉCURITÉ SOCIALE POUR L'EXERCICE 2023
-
TITRE IER
DISPOSITIONS RELATIVES AUX DÉPENSES
-
CHAPITRE IER
RENFORCER LES ACTIONS DE PRÉVENTION DE SANTÉ
-
Article 16
Protection des populations et des travailleurs face au covid
-
Article 16 bis (nouveau)
Calcul des prestations en espèces de certains micro-entrepreneurs sur la base du chiffre d'affaires brut
-
Article 17
Mettre en place des rendez-vous de prévention à certains âges clés
-
Article 18
Élargir le dépistage sans ordonnance et la prise en charge à 100 % pour les moins de 26 ans, à d'autres infections sexuellement transmissibles que le VIH
-
Article 18 bis (nouveau)
Dépistage néonatal de la drépanocytose
-
Article 19
Élargir aux majeures la délivrance gratuite de la contraception d'urgence en pharmacie sans prescription médicale
-
Article 20
Permettre aux pharmaciens, sages-femmes et infirmiers de prescrire des vaccins sur la base des recommandations de la Haute Autorité de Santé
-
Article 16
-
CHAPITRE II
RENFORCER L'ACCÈS AUX SOINS
-
Article 21
Exonération de ticket modérateur sur les transports sanitaires urgents pré-hospitaliers
-
Article 22
Rénover la vie conventionnelle pour renforcer l'accès aux soins
-
Article 22 bis
(nouveau)
Expérimentation de la signature des certificats de décès par les infirmiers
-
Article 23
Ajouter une quatrième année au diplôme d'études spécialisées de médecine générale
-
Article 24
Augmenter l'impact des aides à l'installation
-
Article 24 bis
(nouveau)
Élargissement à de nouveaux professionnels de la permanence des soins ambulatoires
-
Article 24 ter (nouveau)
Prise en charge de patients par des IPA
-
Article 24 quater (nouveau)
Consultations obligatoires en zones sous-dotées
-
Article 25
Encadrement de l'intérim médical et paramédical en établissement de santé
-
Article additionnel après
l'article 25
Prolongation de la garantie de financement des établissements de santé pour l'année 2022
-
Article 25 bis (nouveau)
Ajustements apportés aux règles d'autorisations d'activités de soins
-
Article 25 ter (nouveau)
Facturation de l'activité des IPA exerçant en établissement
-
Article 25 quater (nouveau)
Prolongation jusqu'au 31 décembre 2035 du dispositif permettant aux médecins et aux infirmiers de travailler jusqu'à 72 ans dans les établissements publics de santé
-
Article 25 quinquies (nouveau)
Report au 30 avril 2023 de la date limite de passage en commission nationale d'autorisation d'exercice (CNAE) des praticiens diplômés hors Union européenne (Padhue)
-
Article 21
-
CHAPITRE III
ACCOMPAGNER LES PROFESSIONNELS DE SANTÉ ET RÉNOVER LE PARCOURS DE SOINS
-
Article 26
Transparence de l'information sur les charges associées aux équipements matériels lourds d'imagerie médicale
-
Article 26 bis (nouveau)
Priorisation de certains travaux du Haut Conseil aux nomenclatures
-
Article 27
Réforme des procédures de prise en charge des actes innovants hors nomenclature de biologie médicale, encadrement du dispositif de biologie délocalisée et engagement d'une régulation des dépenses
-
Article 27 bis (nouveau)
Création d'une nouvelle commission réglementée au sein de la HAS
-
Article 28
Régulation des sociétés de téléconsultation facturant à l'AMO
-
Article 26
-
CHAPITRE IV
RÉNOVER LA RÉGULATION DES DÉPENSES DE PRODUITS DE SANTÉ
-
Article 29 (supprimé)
Assurer une juste contribution des différents acteurs à la régulation des produits de santé
-
Article 30
Garantir l'accès aux médicaments et l'efficience de leur prise en charge
-
Article 30 bis (nouveau)
Procédure d'inscription des spécialités sur la liste de prise en charge
-
Article 30 ter (nouveau)
Prolongation de l'expérimentation du cannabis thérapeutique
-
Article 31
Garantir l'accès des patients aux dispositifs médicaux, produits et prestations et l'efficience de leur prise en charge
-
Article 31 bis
(nouveau)
Possibilité de substitution de certains dispositifs médicaux par le pharmacien d'officine
-
Article 31 ter
(nouveau)
Élargissement du 100 % santé aux prothèses capillaires
-
Article 29 (supprimé)
-
CHAPITRE V
RENFORCER LA POLITIQUE DE SOUTIEN À L'AUTONOMIE
-
Article 32
Renforcement de la transparence financière dans les établissements et les services médico-sociaux
-
Article 32 bis (nouveau)
Astreintes applicables aux ESMS
-
Article 32 ter (nouveau)
Sanctions financières applicables aux ESMS
-
Article 32 quater (nouveau)
Demande de rapport sur l'encadrement des activités financières et immobilières des Ehpad
-
Article 32 quinquies (nouveau)
Demande de rapport sur la compensation aux départements du Ségur médico-social
-
Article 32 sexies (nouveau)
Demande de rapport sur le nombre d'Ehpad publics en déficit ou en cessation de paiement
-
Article 33
Sécuriser la réforme du financement des services de soins infirmiers à domicile
-
Article 33 bis (nouveau)
Forfaitisation de l'APA
-
Article 33 ter
(nouveau)
Désignation du financement des services à domicile dans le code de l'action sociale et des familles
-
Article 33 quater (nouveau)
Règle d'indexation du tarif plancher
-
Article 33 quinquies (nouveau)
Avancement d'une date de remise de rapport
-
Article 33 sexies (nouveau)
Rapport sur un ratio minimal d'encadrement des résidents
-
Article 33 septies (nouveau)
Demande de rapport sur un bilan visuel obligatoire à l'entrée en Ehpad
-
Article 34
Mise en place d'un temps dédié au lien social concourant à prévenir la perte d'autonomie pour les bénéficiaires de l'APA résidant à domicile
-
Article 34 bis (nouveau)
Demande de rapport sur le congé de proche aidant
-
Article 34 ter (nouveau)
Demande de rapport sur l'accès à l'AJPA des proches aidants de personnes malades du cancer
-
Article 35
Transition entre le forfait habitat inclusif et le déploiement de l'aide à la vie partagée
-
Article 35 bis (nouveau)
Parcours polyhandicap
-
Article 35 ter (nouveau)
Parcours d'accompagnement des proches aidants
-
Article 35 quater (nouveau)
Demande de rapport sur les « exclus du Ségur »
-
Article 35 quinquies (nouveau)
Demande de rapport sur les équipes mobiles de gériatrie et d'hygiène
-
Article 35 sexies (nouveau)
Demande de rapport sur l'augmentation de la PCH
-
Article 35 septies (nouveau)
Demande de rapport sur la prestation de compensation du handicap
-
Article 32
-
CHAPITRE VI
MODERNISER LES PRESTATIONS FAMILIALES
-
Article 36
Réforme du complément de libre choix du mode de garde
-
Article 36 bis (nouveau)
Doublement de la période du congé de présence parentale pour les fonctionnaires
-
Article 36 ter (nouveau)
Accès des agents publics au congé de proche-aidant
-
Article 36 quater (nouveau)
Suppression de la condition d'accord explicite du service du contrôle médical pour procéder au renouvellement de l'allocation journalière de présence parentale (AJPP)
-
Article 37
Obligation du versement par l'employeur des indemnités journalières en cas de maternité, d'adoption et de paternité
-
Article 37 bis (nouveau)
Demande de rapport sur la santé et la prévention des mineurs pris en charge par l'aide sociale à l'enfance
-
Article 36
-
CHAPITRE VI BIS
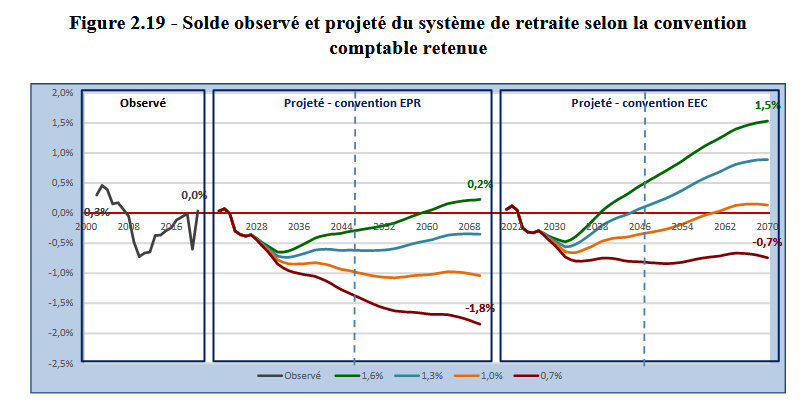
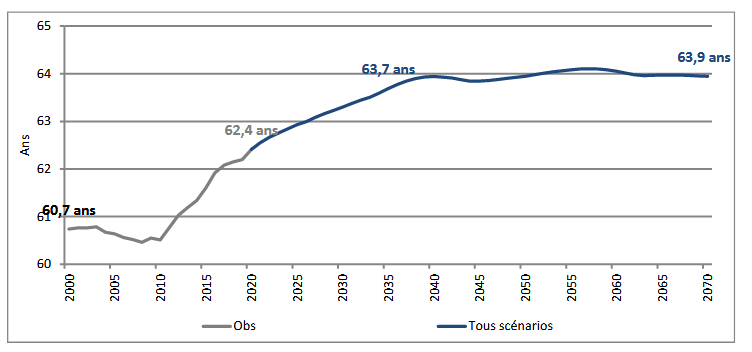
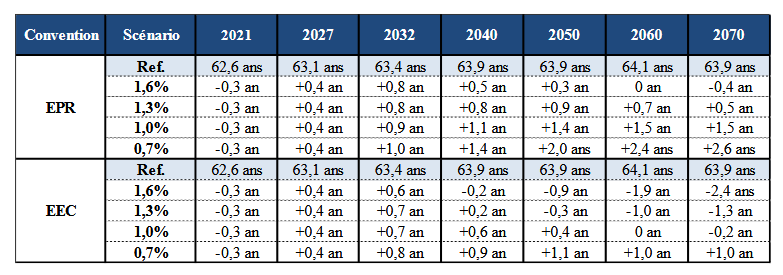
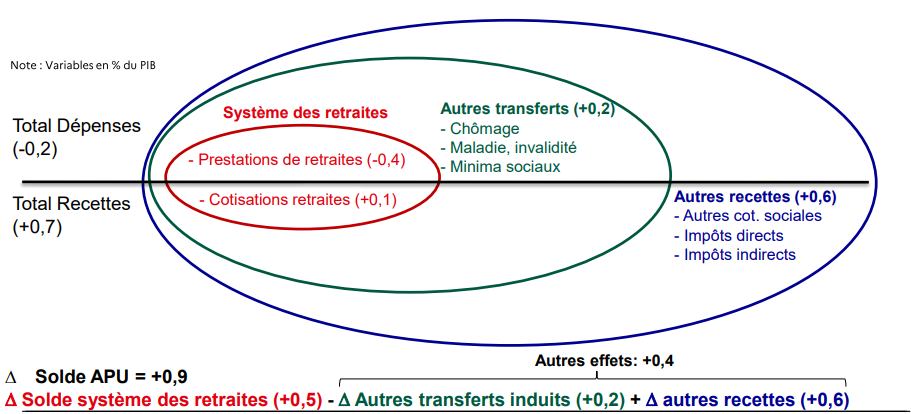
FAVORISER L'EMPLOI DES SENIORS ET RAMENER LE SYSTÈME DE RETRAITES À L'ÉQUILIBRE
-
CHAPITRE VII
SIMPLIFIER ET MODERNISER LE SERVICE PUBLIC DE LA SÉCURITÉ SOCIALE
-
Article 38
Poursuivre la convergence sociale à Mayotte
-
Article 39
Moderniser la couverture sociale à Saint-Pierre-et-Miquelon
-
Article 40
Amélioration de la réparation des accidents du travail et maladies professionnelles des non-salariés agricoles
-
Article 40 bis (nouveau)
Indemnisation des ayants droit des enfants victimes des pesticides
-
Article 40 ter
(nouveau)
Amélioration de l'indemnisation des enfants victimes des pesticides
-
Article 40 quater (nouveau)
Cumul emploi-retraite des membres élus des organismes de mutualité sociale agricole et des chambres d'agriculture
-
Article 38
-
CHAPITRE VIII
RENFORCER LES ACTIONS DE LUTTE CONTRE LES ABUS ET LES FRAUDES
-
Article 41
Renforcement de la lutte contre la fraude sociale
-
Article 41 bis (nouveau)
Versement sur un compte bancaire domicilié en France des prestations sous condition de résidence
-
Article 42
Extension des procédures de déconventionnement à d'autres catégories de professionnels de santé
-
Article 43
Limiter les arrêts de travail prescrits dans le cadre d'une téléconsultation afin d'éviter les abus
-
Article 44
Octroi du pouvoir de transaction aux directeurs des caisses d'assurance maladie du régime général
-
Article 41
-
TITRE II
DOTATIONS ET OBJECTIFS DE DÉPENSES DES BRANCHES ET DES ORGANISMES CONCOURANT AU FINANCEMENT DES RÉGIMES OBLIGATOIRES
-
Article 45
Dotation AM au FMIS, à l'Oniam, de la CNSA aux ARS
-
Article 46
Objectif de dépenses de la branche maladie, maternité, invalidité et décès
-
Article 46 bis (nouveau)
Accès à la complémentaire santé des jeunes et des personnes âgées
-
Article 47
Ondam et sous-Ondam
-
Article additionnel après
l'article 47
Qualification de la rupture de l'équilibre voté concernant l'objectif national de dépenses d'assurance maladie
-
Article
47 bis (nouveau)
Neutralisation du comité d'alerte de l'Ondam
-
Article 48
Dotation au FIVA, au Fcaata, transfert lié à la compensation de la sous-déclaration des AT-MP et dépenses engendrées par les dispositifs de prise en compte de la pénibilité
-
Article 49
Objectif de dépenses de la branche AT-MP
-
Article 49 bis (nouveau)
Cumul emploi-retraite des professionnels de santé en zone sous-dotée
-
Article 49 ter
(nouveau)
Possibilité de renoncement des pédicures à l'affiliation au régime des PAMC
-
Article 50
Objectif de dépenses de la branche vieillesse
-
Article 51
Objectif de dépenses de la branche famille
-
Article 52
Objectif de dépenses de la branche autonomie
-
Article 53
Prévisions des charges des organismes concourant au financement
des régimes obligatoires (Fonds de solidarité vieillesse)
-
Article 45
-
TRAVAUX DE LA COMMISSION
EXAMEN DU RAPPORT
-
LA LOI EN CONSTRUCTION
N° 99
SÉNAT
SESSION ORDINAIRE DE 2022-2023
Enregistré à la Présidence du Sénat le 2 novembre 2022
RAPPORT
FAIT
au nom de la commission des affaires sociales (1) sur le projet de loi de financement de la sécurité sociale , considéré comme adopté par l'Assemblée nationale en application de l'article 49, alinéa 3, de la Constitution, pour 2023 ,
Par Mme Élisabeth DOINEAU,
Rapporteure générale,
Mmes Corinne IMBERT et Pascale GRUNY, MM. René-Paul SAVARY, Olivier HENNO et Philippe MOUILLER,
Rapporteure et Rapporteurs
Sénatrices et Sénateurs
Tome II
Examen des articles
(1) Cette commission est composée de : Mme Catherine Deroche , présidente ; Mme Élisabeth Doineau , rapporteure générale ; M. Philippe Mouiller, Mme Chantal Deseyne, MM. Alain Milon, Bernard Jomier, Mme Monique Lubin, MM. Olivier Henno, Martin Lévrier, Mmes Laurence Cohen, Véronique Guillotin, M. Daniel Chasseing, Mme Raymonde Poncet Monge , vice-présidents ; Mmes Florence Lassarade, Frédérique Puissat, M. Jean Sol, Mmes Corinne Féret, Jocelyne Guidez , secrétaires ; Mme Cathy Apourceau-Poly, M. Stéphane Artano, Mme Christine Bonfanti-Dossat, MM. Bernard Bonne, Laurent Burgoa, Jean-Noël Cardoux, Mmes Catherine Conconne, Annie Delmont-Koropoulis, Brigitte Devésa, MM. Alain Duffourg, Jean-Luc Fichet, Mmes Frédérique Gerbaud, Pascale Gruny, MM. Abdallah Hassani, Xavier Iacovelli, Mmes Corinne Imbert, Annick Jacquemet, M. Jean-Marie Janssens, Mmes Victoire Jasmin, Annie Le Houerou, Viviane Malet, Colette Mélot, Michelle Meunier, Brigitte Micouleau, Annick Petrus, Émilienne Poumirol, Catherine Procaccia, Marie-Pierre Richer, Laurence Rossignol, M. René-Paul Savary, Mme Nadia Sollogoub, M. Jean-Marie Vanlerenberghe, Mme Mélanie Vogel .
Voir les numéros :
|
Assemblée nationale ( 16 ème législ.) : |
274 , 336 , 339 et T.A. 25 |
|
|
Sénat : |
96 et 98 (2022-2023) |
|
EXAMEN DES ARTICLES
Article liminaire
Cet article présente, pour l'exercice en cours et pour l'année à venir, l'état des prévisions de dépenses, de recettes et de solde des administrations de sécurité sociale.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
Cet article fait partie des dispositions devant obligatoirement figurer dans la loi de financement de la sécurité sociale, conformément aux dispositions de la loi organique du 14 mars 2022.
Article L.O. 111-3-2 du code de la sécurité sociale
Dans son article liminaire, la loi de financement de l'année présente, pour l'exercice en cours et pour l'année à venir, l'état des prévisions de dépenses, de recettes et de solde des administrations de sécurité sociale.
L'intégration de cet article liminaire dans la LFSS a été souhaitée par le législateur organique.
En effet, si le Parlement, au moment de l'examen du projet de loi de financement de la sécurité sociale, ne peut se prononcer, pour l'essentiel, que sur les mesures ayant un effet sur les régimes obligatoires de base (Robss), les organismes ou des organismes concourant à leur financement (Fonds de solidarité vieillesse - FSV), à l'amortissement de leur dette (Caisse d'amortissement de la dette sociale - Cades ou à la mise en réserve de recettes à leur profit (Fonds de réserve pour les retraites - FRR), c'est bien le champ plus large des administrations de sécurité sociale (ASSO) qui est pris en compte dans le calcul des comptes des administrations publiques.
Au demeurant, l'État accorde sa garantie de droit ou de fait à plusieurs organismes et régimes situés en dehors du périmètre des Robss.
C'est pourquoi, à défaut d'élargir formellement le périmètre des LFSS, comme l'avait proposé le Sénat 1 ( * ) , le législateur organique a au moins souhaité que le Parlement dispose d'une vision financière globale des ASSO au moment de l'examen des lois de financement, tant par la création de nouvelles annexes relatives à l'assurance chômage, aux régimes complémentaires de retraite et aux établissements de santé que par la création de cet article liminaire.
Sur le fond, les prévisions de cet article sont retracées dans le tableau suivant.
Prévisions de dépenses, de recettes et de solde des administrations de sécurité sociale pour les années 2022 et 2023 au sens de la comptabilité nationale
(en points de produit intérieur brut)
|
2022 |
2023 |
|
|
Recettes |
27,0 % |
26,9 % |
|
Dépenses |
26,5 % |
26,1 % |
|
Solde |
0,5 % |
0,8 % |
Source : Projet de loi de financement de la sécurité sociale pour 2023
Prises dans leur ensemble, les ASSO, dont les dépenses et les recettes représentent plus d'un quart du PIB, devraient donc présenter un solde positif de 0,8 % du PIB en 2023, en progression par rapport au solde de +0,5 % du PIB attendu en 2022.
Le tableau suivant, tiré du rapport économique, social et financier annexé au projet de loi de finances pour 2023, donne la décomposition de ces chiffres ainsi que leur traduction en milliards d'euros 2 ( * ) .
Solde, recettes et dépenses des administrations de sécurité sociale
(en milliards d'euros)
|
2022 |
2023 |
|
|
ASSO |
12,7 |
21,1 |
|
Recettes |
713,2 |
742,6 |
|
Dépenses |
700,5 |
721,5 |
|
Régime général + Fonds de solidarité vieillesse |
-16,5 |
-7,3 |
|
Recettes |
479,0 |
501,2 |
|
Dépenses |
495,5 |
508,4 |
|
Unédic |
4,6 |
4,8 |
|
Recettes |
43,8 |
45,7 |
|
Dépenses |
39,1 |
40,9 |
|
Régimes complémentaires |
7,4 |
6,1 |
|
Recettes |
102,3 |
107,2 |
|
Dépenses |
94,9 |
101,1 |
|
Cades |
16,8 |
16,4 |
|
Recettes |
20,1 |
20,8 |
|
Dépenses |
3,2 |
4,5 |
|
FRR |
-1,7 |
-1,4 |
|
Recettes |
0,6 |
0,9 |
|
Dépenses |
2,3 |
2,3 |
|
Organismes divers de sécurité sociale |
0,1 |
0,4 |
|
Recettes |
116,7 |
120,2 |
|
Dépenses |
116,6 |
119,8 |
Source : Rapport économique, social et financier annexé au projet de loi de finances pour 2023
Notes de lecture :
- Ces soldes, recettes et dépenses, sont présentés en comptabilité nationale.
- Les recettes et dépenses des ASSO sont présentées ici après consolidation (c'est-à-dire retraitées des transferts entre caisses, sans impact sur le solde). Toutefois, ce n'est pas le cas des régimes ou groupes de régimes, dont le solde est affecté par les transferts internes aux ASSO. En conséquence, la somme des recettes et des dépenses des sous-ensembles ne correspond pas au total des ASSO.
- De même, les recettes et dépenses du RG+FSV ne sont pas consolidées (des transferts internes entre caisses du RG et FSV), contrairement, par exemple, à la CCSS. Ce retraitement, ou son absence, n'a cependant là non plus aucun effet sur le solde total RG+FSV.
Cette décomposition montre bien que l'essentiel des quelque 21,1 milliards d'euros d'excédents prévus pour les ASSO en 2023 provient de l'amortissement de la dette sociale auquel procède la Cades, qui est enregistré comme un excédent.
Elle montre également la situation favorable attendue pour l'assurance chômage , après les années 2020 et 2021 particulièrement difficiles, notamment du fait de la prise en charge par le régime à hauteur d'un tiers des dépenses d'activité partielle. En conséquence, la dette du régime, qui a atteint 63,6 milliards d'euros fin 2021, devrait enfin entamer une décrue, pour ne représenter « que » 55 milliards d'euros à la fin de l'année 2023.
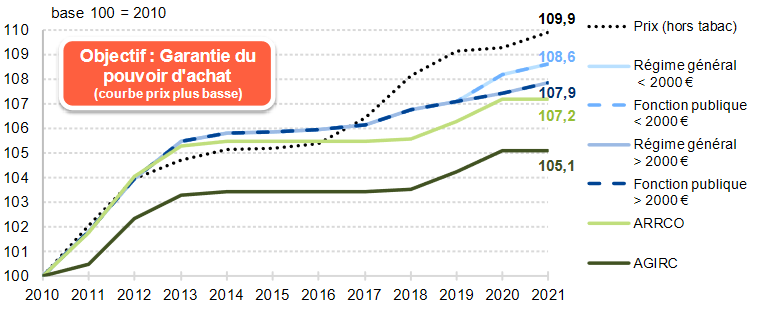
S'agissant des régimes de retraite complémentaires légalement obligatoires, ils devraient être nettement excédentaires en 2022, du fait de la forte augmentation des recettes. Seuls certains régimes (Ircantec, régime complémentaire des travailleurs indépendants) ont suivi le mouvement de la retraite de base du régime général en augmentant leurs prestations de 4 % dès le 1 er juillet pour anticiper la prise en compte de l'inflation. Pour sa part, le principal régime, celui de l'Agirc-Arrco, devrait augmenter ses pensions à hauteur de 5,1 % à compter de novembre 2022. En 2023, la situation excédentaire de ces régimes serait un peu moins favorable, du fait de la prise en compte des effets en années pleine des majorations de pensions et d'une décélération attendue de la croissance de la masse salariale.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté cet article sans modification.
III - La position de la commission
La rapporteure souligne de nouveau l'amélioration de l'information du Parlement qui résulte de l'insertion du présent article au sein des LFSS.
Il convient de prendre acte des chiffres présentés, avec les réserves qui seront exposées dans le présent rapport pour ce qui concerne les prévisions relatives aux Robss et au FSV.
La commission vous demande d'adopter cet article sans modification.
PREMIÈRE
PARTIE
DISPOSITIONS RELATIVES À L'EXERCICE 2021
Article 1er
(supprimé)
Approbation des tableaux d'équilibre, de l'Ondam et
des éléments relatifs au FRR, au FSV et à la Cades
Cet article a pour objet d'approuver les tableaux définitifs de l'année 2021, dernier exercice clos.
La commission vous demande de rétablir cet article dans la rédaction qu'elle vous propose.
I - Le dispositif proposé
Conformément aux dispositions de l'article L.O. 111-3 du code de la sécurité sociale, dans sa rédaction antérieure au 1 er septembre 2022 et applicable pour la dernière fois pour la première partie du présent PLFSS, cet article comporte des dispositions figurant obligatoirement dans les lois de financement de la sécurité sociale.
À partir de l'année prochaine, le PLFSS de l'année ne comportera plus de dispositions relatives au dernier exercice clos, qui feront l'objet d'un texte séparé, le projet de loi d'approbation des comptes de la sécurité sociale, déposé par le Gouvernement avant le 1 er juin.
Article L.O. 111-3 du code de la sécurité sociale dans sa version antérieure au 1 er septembre 2022 (extrait du A du I)
« A - Dans sa partie comprenant les dispositions relatives au dernier exercice clos, la loi de financement de la sécurité sociale :
1° Approuve les tableaux d'équilibre par branche du dernier exercice clos des régimes obligatoires de base de sécurité sociale, du régime général et des organismes concourant au financement de ces régimes, ainsi que les dépenses relevant du champ de l'objectif national de dépenses d'assurance maladie constatées lors de cet exercice ;
2° Approuve, pour ce même exercice, les montants correspondant aux recettes affectées aux organismes chargés de la mise en réserve de recettes au profit des régimes obligatoires de base de sécurité sociale et ceux correspondant à l'amortissement de leur dette ; [...] »
Loi organique n° 2022-354 du 14 mars 2022 relative aux lois de financement de la sécurité sociale (II de l'article 9)
« II. - Par dérogation au I du présent article, les cinq premiers alinéas et le A du I ainsi que le VIII de l'article L.O. 111-3 , le II, les 2° et 8° du III et le V de l'article LO 111-4 ainsi que le I et le premier alinéa du III de l'article LO 111-7-1 du code de la sécurité sociale, dans leur rédaction antérieure à la présente loi, sont applicables à la loi de financement de la sécurité sociale pour l'année 2023. »
En application de ces dispositions, le présent article prévoit l'approbation des trois tableaux d'équilibre distincts relatifs au dernier exercice clos :
- le tableau d'équilibre, par branche, de l'ensemble des régimes obligatoires de base de sécurité sociale (Robss) ;
- le tableau d'équilibre des organismes concourant au financement des régimes de sécurité sociale, cette catégorie ne comportant que le Fonds de solidarité vieillesse (FSV).
Ces tableaux comportent le résultat, le montant total des produits et le montant total des charges en droits constatés.
Cet article établit également les dépenses constatées relevant du champ de l'objectif national des dépenses d'assurance maladie (Ondam) et le montant de la dette amortie par la Caisse d'amortissement de la dette sociale (Cades).
A. L'approbation des tableaux d'équilibre, par branche, de l'ensemble des régimes obligatoires de base de sécurité sociale
Le 1° du présent article présente le tableau d'équilibre, par branche, de l'ensemble des régimes obligatoires de base de sécurité sociale.
Celui-ci est reproduit ci-après.
Tableau d'équilibre 2021 de l'ensemble des régimes obligatoires de base et du fonds de solidarité vieillesse
(en milliards d'euros)
|
Recettes |
Dépenses |
Solde |
|
|
Maladie |
209,4 |
235,4 |
- 26,1 |
|
Accidents du travail et maladies professionnelles |
15,1 |
13,9 |
1,3 |
|
Vieillesse |
249,4 |
250,5 |
- 1,1 |
|
Famille |
51,8 |
48,9 |
2,9 |
|
Autonomie |
32,8 |
32,6 |
0,3 |
|
Toutes branches (hors transferts entre branches) |
544,2 |
567,0 |
- 22,7 |
|
Fonds de Solidarité Vieillesse |
17,7 |
19,3 |
- 1,5 |
|
Toutes branches (hors transferts entre branches) y compris Fonds de solidarité vieillesse |
543,0 |
567,3 |
- 24,3 |
Source : Projet de loi de financement de la sécurité sociale pour 2023
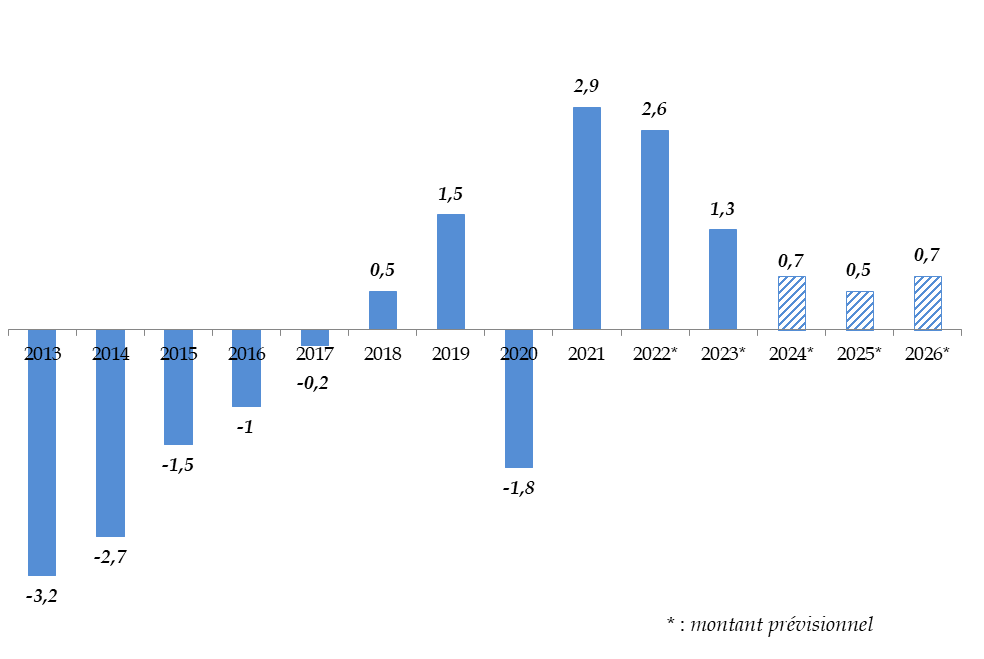
Ces comptes affichent une forte amélioration par rapport à 2020 - année qui, pour rappel, a porté le plus fort déficit de l'histoire de la sécurité sociale, à 39,7 milliards d'euros.
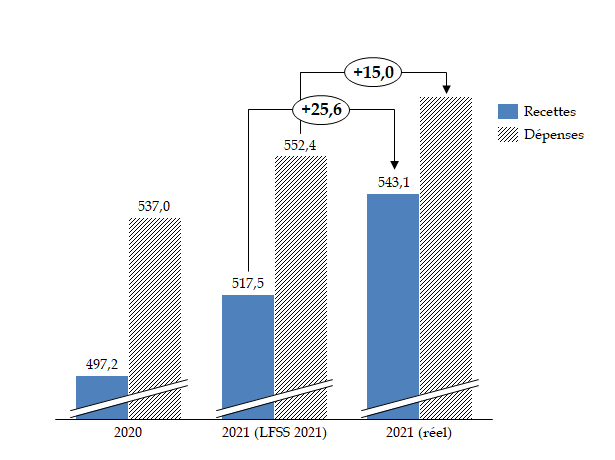
Par rapport à la prévision initiale, figurant à l'article 42 de la LFSS pour 2021, c'est-à-dire un déficit de 34,9 milliards d'euros, le solde est amélioré de 10,9 milliards d'euros. Comme le montre le graphique suivant, ce fort écart est uniquement le fruit du bond des recettes sous l'effet de la forte croissance enregistrée en 2021, les charges de la sécurité sociale ayant in fine largement dépassé la prévision.
Recettes et charges de la sécurité sociale (Robss + FSV) en 2021, selon la prévision de la LFSS 2021 et l'exécution
(en milliards d'euros)
Source : commission des affaires sociales
Néanmoins, comme cela sera détaillé ci-après dans la partie du présent commentaire indiquant la position de la commission des affaires sociales, cette nette amélioration constatée entre 2020 et 2021 mérite d'être tempérée au regard des observations de la Cour des comptes, qui a refusé de certifier les comptes de la branche recouvrement au motif que quelque 5 milliards d'euros de recettes correspondant à des cotisations de travailleurs indépendants qui auraient dû être comptabilisées en 2020 l'ont été au titre de 2021. Il en résulte que, si les recommandations de la Cour des comptes avaient été suivies, le redressement du solde de la sécurité sociale en 2021 n'aurait été « que » de 5,4 milliards d'euros au lieu de 15,4 milliards d'euros.
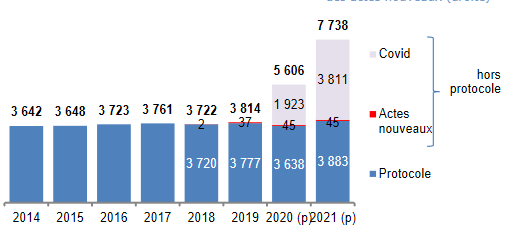
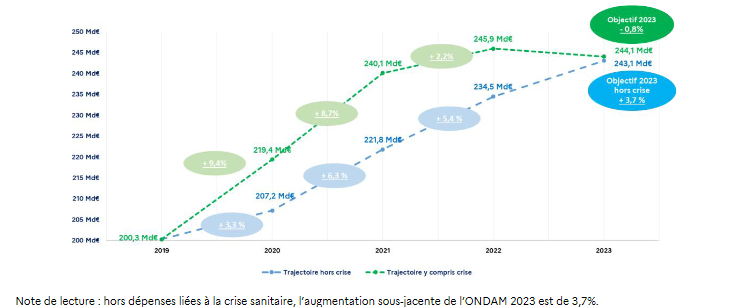
B. Les dépenses relevant du champ de l'Ondam
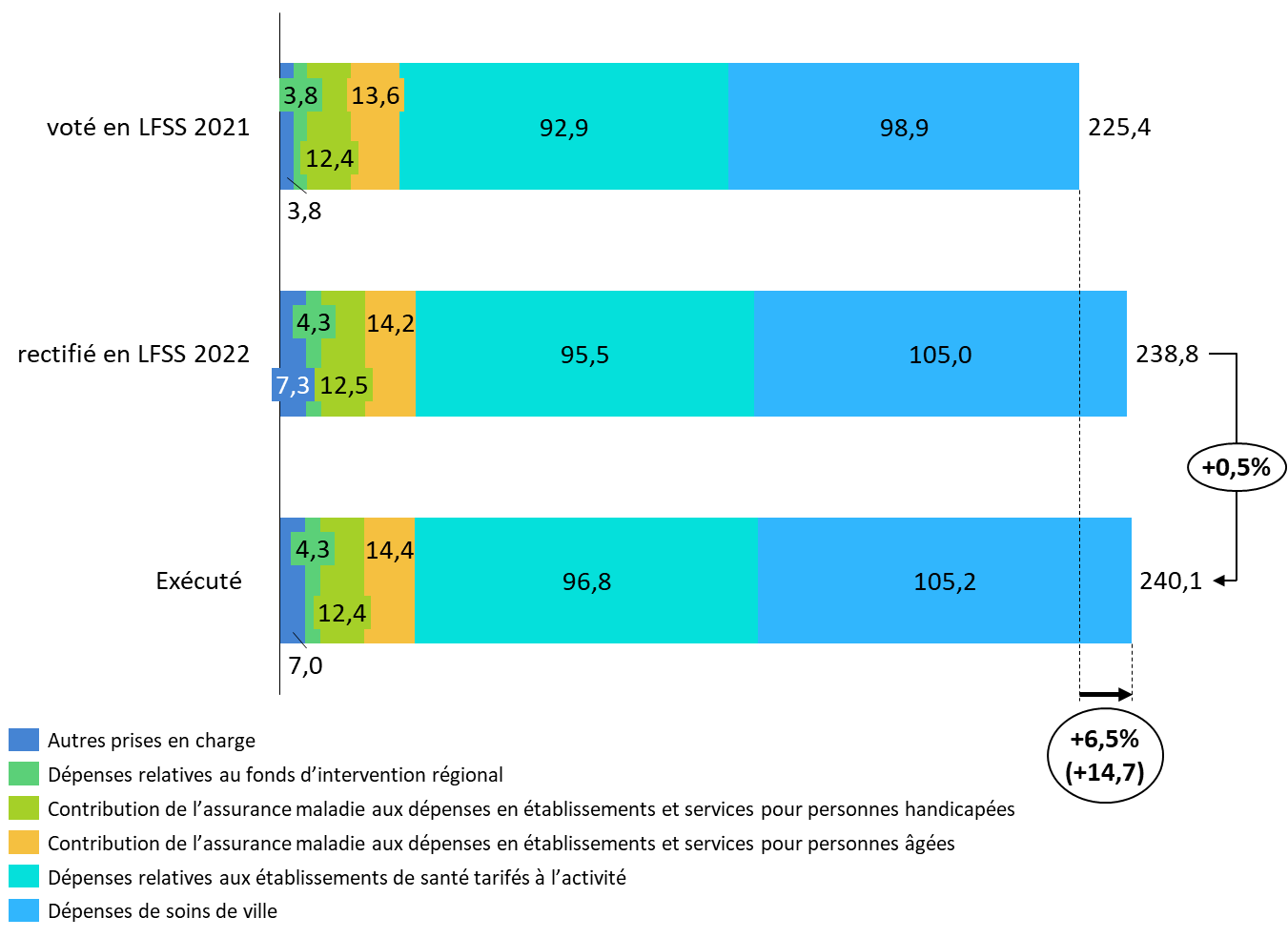
Le 3° du présent article évalue l'objectif national de dépenses d'assurance maladie (Ondam) 2021 à 240,1 milliards d'euros , soit un dépassement de 14,6 milliards d'euros par rapport à l'Ondam voté en LFSS pour 2021 , soit un écart supérieur à celui déjà constaté l'an dernier pour l'Ondam 2020 (13,8 milliards d'euros).
Surtout, il convient de souligner que l'Ondam exécuté est cette année encore également supérieur d'1,3 milliard d'euros à la prévision actualisée de l'automne dernier votée en LFSS pour 2022, là encore très au-dessus de l'écart 2020 à la prévision rectifiée (460 millions d'euros).
Comparaison des Ondam votés pour 2021 et de l'exécution
(en milliards d'euros)
Source : Commission des affaires sociales du Sénat, d'après données LFSS et PLFSS 2023
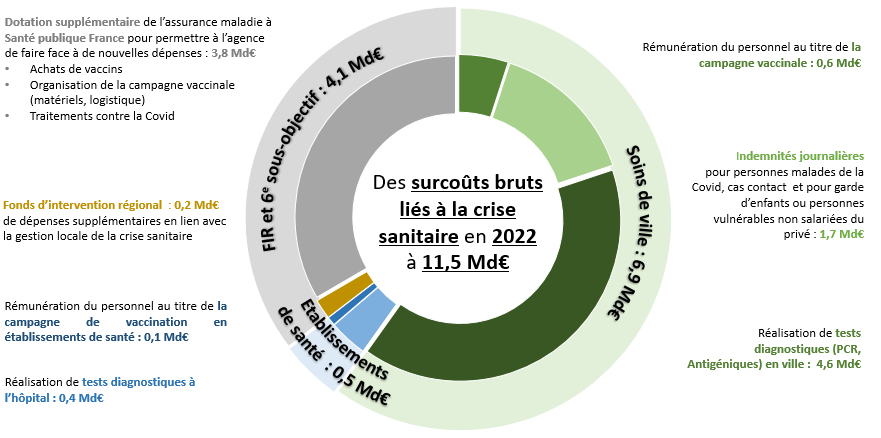
Le Gouvernement estime les surcoûts bruts liés à la crise de covid-19 à 18,3 milliards d'euros en 2021, soit 13,9 milliards de plus que la provision faite à ce titre en LFSS 2021 (4,3 milliards d'euros).
Parmi les surcoûts liés à la crise sanitaire, on peut particulièrement souligner :
- 4,3 milliards d'euros au titre des dotations à Santé publique France , dont 3 milliards d'euros pour l'achat de vaccins et l'organisation de la campagne de vaccination ;
- 1,7 milliard d'euros au titre de la campagne de vaccination, pour ce qui relève de la rémunération des personnels ;
- 7,1 milliards d'euros au titre des dépenses de dépistage de la covid-19 , avec 160 millions de tests réalisés, dont 85 millions de tests PCR ;
- 3,6 milliards d'euros pour les établissements sanitaires et médico-sociaux.
C. Le Fonds de solidarité vieillesse (FSV)
Le 2° du présent article présente le tableau d'équilibre du Fonds de solidarité vieillesse (FSV) pour 2021
L'exercice 2021 fait apparaître un déficit de 1,5 milliard d'euros . Il s'agit d'un résultat meilleur que ce que prévoyait la LFSS pour 2021 (déficit de 2,4 milliards d'euros).
Selon les informations transmises à la rapporteure générale, cette amélioration provient :
- d'une part de recettes de CSG plus importantes que prévu 3 ( * ) ;
- d'autre part, de la diminution des dépenses au titre de la prise en charge des cotisations d'assurance vieillesse par le fonds au titre des périodes de chômage et d'activité partielle.
En cohérence avec la persistance d'un déficit du FSV pour l'exercice clos, le 5° du présent article précise que les recettes mises en réserve par le fonds en 2021 ont été nulles.
D. Les recettes affectées au Fonds de réserve pour les retraites (FRR)
Conformément aux dispositions de la loi du 9 novembre 2010, le Fonds de réserve pour les retraites a été mis en extinction. Depuis 2011, il ne perçoit plus aucune recette, ses produits (1,3 point de prélèvement sur les revenus du capital) ayant été transférés à la Cades, ce que confirme le 4° du présent article.
Le fonds a pour objet :
- de participer au financement des déficits des organismes chargés d'assurer les prestations du régime de base de l'assurance vieillesse pour les exercices 2011 à 2018 en application de la loi de financement de la sécurité sociale pour 2011. Sur ce fondement, à compter du 1 er janvier 2011 et jusqu'en 2024, le fonds verse chaque année 2,1 milliards d'euros à la Cades. À la fin de l'année 2020, il avait ainsi versé 21 milliards d'euros ;
- de mobiliser ses actifs, sur recommandation du comité de suivi des retraites, en application de la loi garantissant l'avenir et la justice du système de retraites, en cas de dérapage des déficits de la branche vieillesse.
Enfin, la loi n° 2020-992 du 7 août 2020 relative à la dette sociale et à l'autonomie a confié de nouvelles missions au FRR. En prolongeant l'amortissement de la dette sociale par la Cades après 2024, dont une part importante porte sur les régimes de retraite, elle a prévu un versement annuel de 1,45 milliard d'euros du FRR à la Cades de 2025 à 2033.
Au 31 décembre 2021, la valeur de marché des actifs du fonds de réserve des retraites était de 26 milliards d'euros. Le résultat financier de l'exercice était de 1,7 milliard d'euros, soit le double de celui enregistré en 2020, et le résultat net de 1,6 milliard d'euros.
E. Le montant de la dette amortie par la Caisse d'amortissement de la dette sociale (Cades)
Le 6° du présent article propose l'approbation du montant de la dette amortie par la Cades en 2021, soit 17,8 milliards d'euros. Ce montant est plus élevé que l'objectif d'amortissement défini en loi de financement de la sécurité sociale pour 2020 (17 milliards d'euros) du fait du rebond plus important qu'anticipé des ressources de la caisse par rapport aux prévisions initiales.
L'amortissement est égal à la différence entre le produit net des ressources affectées (soit le produit de la CRDS, de 0,6 point de CSG et du versement annuel effectué par le FRR à la Cades) et le montant de ses frais financiers nets.
Les recettes de la caisse se sont élevées à 19 milliards d'euros pour l'année 2021, en augmentation de 1,4 milliard d'euros par rapport à 2020.
|
Nature des ressources |
Montant
|
|
CRDS |
7,9 |
|
CSG |
8,9 |
|
Versement du FRR |
2,1 |
Source : CCSS
Des dettes supplémentaires d'un montant de 20 milliards d'euros ont été transférées à la Cades en 2021, conformément à la loi n° 2020-992 du 7 août 2020 précitée.
À l'issue de ces opérations, le montant des dettes transférées à la Cades s'élevait à 320,5 milliards d'euros à la fin 2021.
La dette amortie s'élevait à 205,3 milliards d'euros et la dette restant à amortir à 115,2 milliards d'euros.
La nouvelle date limite d'amortissement des sommes transférées à la Cades est le 31 décembre 2033. Mais, comme cela sera détaillé par ailleurs dans le présent rapport ( cf. tome I), l'absence de perspective de retour à un équilibre financier de la sécurité sociale rend le respect de cette échéance particulièrement incertain.
II - La suppression de cet article par l'Assemblée nationale
L'Assemblée nationale a tout d'abord adopté un amendement de la rapporteure générale Stéphanie Rist, qui a opportunément inséré le tableau d'équilibre, par branche, du régime général, pour l'exercice 2021 au sein du présent article. Ce tableau est reproduit ci-après.
Tableau d'équilibre 2021 du régime général et du fonds de solidarité vieillesse
(en milliards d'euros)
|
Recettes |
Dépenses |
Solde |
|
|
Maladie |
207,9 |
234,0 |
- 26,1 |
|
Accidents du travail et maladies professionnelles |
13,6 |
12,4 |
1,2 |
|
Vieillesse |
142,8 |
143,9 |
- 1,1 |
|
Famille |
51,8 |
48,9 |
2,9 |
|
Autonomie |
32,8 |
32,6 |
0,3 |
|
Toutes branches (hors transferts entre branches) |
435,1 |
457,9 |
- 22,7 |
|
Fonds de Solidarité Vieillesse |
17,7 |
19,3 |
- 22,8 |
|
Toutes branches (hors transferts entre branches) y compris Fonds de solidarité vieillesse |
435,1 |
459,5 |
- 24,4 |
Source : Amendement Assemblée nationale n° 502 de Mme Stéphanie Rist, rapporteure générale, au projet de loi de financement de la sécurité sociale pour 2023
Cette adjonction est en effet indispensable afin de respecter la lettre du 1° du A du I de l'article L.O. 111-3 du code de la sécurité sociale dans sa version applicable au présent PLFSS.
Néanmoins, dans la suite de l'examen de ce texte, en rejetant l'ensemble de la première partie du présent PLFSS, l'Assemblée nationale a supprimé cet article.
III - La position de la commission
A. Le refus de certification des comptes de la branche recouvrement du régime général
Cet article retrace les résultats de la gestion pour 2021 et n'appelle, d'ordinaire, qu'un vote de validation de pure forme - d'autant que la séquence automnale ne laisse que peu de temps pour se pencher sur la gestion passée.
Tel ne sera pourtant pas le cas cette année.
D'une part, en raison du rejet de cet article par l'Assemblée nationale qui appelle donc une réflexion quant à l'opportunité de rétablir cet article.
D'autre part et surtout, en raison de l'appréciation particulièrement sévère émise par la Cour des comptes quant à l'exactitude des comptes du régime général , dont elle a refusé de certifier les comptes de la branche recouvrement (autrement dit, des recettes, ce qui a des conséquences sur l'ensemble des branches).
À cet égard, il convient de rappeler que le rôle de la Cour des comptes dans l'appréciation de l'exactitude et de la sincérité des comptes de l'exercice clos est expressément prévu par la loi organique , dans les termes suivants : « La mission d'assistance du Parlement et du Gouvernement, confiée à la Cour des comptes (...) comporte notamment (...) la production du rapport, mentionné à l'article L.O. 132-2-1 du code des juridictions financières, de certification de la régularité, de la sincérité et de la fidélité des comptes des organismes nationaux du régime général et des comptes combinés de chaque branche et de l'activité de recouvrement du régime général, relatifs au dernier exercice clos, établis conformément aux dispositions du présent livre » 4 ( * ) .
Or dans le rapport 5 ( * ) qu'elle a établi en application de ces dispositions, la Cour des comptes a refusé de certifier les comptes de la branche recouvrement pour l'année 2021 . Ce refus se distingue d'une « simple » incapacité à certifier les comptes, comme en 2020 par exemple, mais correspond à l'affirmation par le certificateur de l'inexactitude desdits comptes.
Pour motiver son jugement, la Cour des comptes a expliqué que le montant des produits de 2021 de la branche s'est trouvé majoré d'environ 5 milliards d'euros , à la suite de la régularisation des cotisations dues par les travailleurs indépendants au regard des revenus 2020 qu'ils ont déclarés en 2021. La Cour a déploré l'absence de prise en compte de ses recommandations pour la comptabilisation de ces produits entre les différents exercices et constate que, si tel avait été le cas, « le déficit ne se serait réduit entre 2020 et 2021 que de 3,4 milliards d'euros, au lieu de 13,4 milliards d'euros dans les comptes arrêtés au titre de 2021 ».
Elle a souligné que cette répartition de produits entre exercices n'a pas respecté les normes comptables applicables aux exercices 2020 et 2021 6 ( * ) et relevé que, si ces normes ont évolué depuis lors, les modifications ne s'appliqueront qu'à compter des comptes de l'exercice 2022 7 ( * ) .
Et, après avoir constaté que ses propositions de corrections n'avaient pas été retenues, elle a conclu que « compte tenu de l'importance de ce désaccord, la Cour a refusé de certifier les comptes de l'activité de recouvrement , qui comptabilise l'ensemble des produits de prélèvements sociaux des travailleurs indépendants et les notifie à ses attributaires. Elle a par ailleurs constaté les effets de ce désaccord sur les comptes des branches maladie, famille, vieillesse et, à un moindre degré, autonomie, qui ont enregistré les produits de prélèvements sociaux des travailleurs indépendants sur la base de ses notifications ».
Dans son rapport sur l'application de la loi de financement de la sécurité sociale, remis au Parlement en octobre 2022 8 ( * ) , la Cour des comptes a confirmé sa position, en soulignant que « les modalités de comptabilisation des cotisations et contributions sociales des travailleurs indépendants conduisent à ne pas donner une image fidèle du déficit du régime général en 2021 et de son évolution entre 2020 et 2021 ».
B. La nécessité de rétablir un article qui respecte les recommandations de la juridiction certificatrice afin de respecter le principe de sincérité des lois de financement de la sécurité sociale
La rapporteure générale souligne que le refus de certification particulièrement motivé de la Cour des comptes, qui se distingue d'un simple constat d'impossibilité comme il a pu y en avoir par le passé, est susceptible d'emporter de sérieuses conséquences sur la première partie et même sur l'ensemble de ce PLFSS .
En effet, le Conseil constitutionnel, dans sa décision n° 2005-519 DC du 29 juillet 2005 (considérant 6), a précisé que « s'agissant de la partie de la loi de financement de l'année relative au dernier exercice clos, la sincérité s'entend comme imposant l'exactitude des comptes », confirmant sa position constante en matière de finances publiques 9 ( * ) . Il est donc permis de s'interroger sur l'appréciation qu'il porterait sur des comptes dont le certificateur affirme qu'ils sont inexacts et donnent au Parlement une image faussée de l'exercice 2021.
De même, on peut se demander si le fait de présenter de tels comptes au Parlement assure le respect du premier alinéa du I de l'article L.O. 111-7-1 du code de la sécurité sociale 10 ( * ) , aux termes duquel « la partie du projet de loi de financement de la sécurité sociale de l'année comprenant les dispositions rectificatives pour l'année en cours ne peut être mise en discussion devant une assemblée avant le vote par cette assemblée de la partie du même projet comprenant les dispositions relatives au dernier exercice clos ».
Dès lors, afin de renforcer la sécurité juridique du présent texte, la commission des affaires sociales a adopté un amendement n° 19 qui rétablit le présent article tout en corrigeant les tableaux d'équilibre des Robss et du régime général afin de respecter les recommandations émises par la Cour des comptes dans son rapport de certification et d'assurer l'exactitude des comptes 2021 soumis au vote du Parlement.
Ces tableaux minorent donc les recettes pour 2021 du régime général et des Robss à hauteur de 5 milliards d'euros, selon la répartition suivante : 2,6 milliards d'euros pour la branche maladie, 0,7 milliard d'euros pour la branche famille, 1,6 milliard d'euros pour la branche vieillesse et 0,1 milliard d'euros pour la branche autonomie 11 ( * ) .
Les tableaux qui résultent de ces modifications figurent ci-après.
Tableau d'équilibre 2021 de l'ensemble des Robss et du FSV compte tenu des demandes de correction formulées par la Cour des comptes
(en milliards d'euros)
|
Recettes |
Dépenses |
Solde |
|
|
Maladie |
206,8 |
235,4 |
- 28,7 |
|
Accidents du travail et maladies professionnelles |
15,1 |
13,9 |
1,3 |
|
Vieillesse |
247,8 |
250,5 |
- 2,7 |
|
Famille |
51,1 |
48,9 |
2,2 |
|
Autonomie |
32,7 |
32,6 |
0,2 |
|
Toutes branches (hors transferts entre branches) |
539,2 |
567,0 |
- 27,7 |
|
Toutes branches (hors transferts entre branches) y compris Fonds de solidarité vieillesse |
538,0 |
567,3 |
- 29,3 |
Tableau d'équilibre 2021 de l'ensemble du régime général et du FSV compte tenu des demandes de correction formulées par la Cour des comptes
(en milliards d'euros)
|
Recettes |
Dépenses |
Solde |
|
|
Maladie |
205,3 |
234,0 |
- 28,7 |
|
Accidents du travail et maladies professionnelles |
13,6 |
12,4 |
1,2 |
|
Vieillesse |
141,2 |
143,9 |
- 2,7 |
|
Famille |
51,1 |
48,9 |
2,2 |
|
Autonomie |
32,7 |
32,6 |
0,2 |
|
Toutes branches (hors transferts entre branches) |
430,1 |
457,9 |
- 27,7 |
|
Toutes branches (hors transferts entre branches) y compris Fonds de solidarité vieillesse |
430,1 |
459,5 |
- 29,4 |
La commission vous demande de rétablir cet article dans la rédaction qu'elle vous propose.
Article 2
(supprimé)
Approbation du rapport annexé sur les
excédents ou déficits de l'exercice 2021 et le tableau
patrimonial (annexe A)
Cet article propose d'approuver le rapport annexé sur les résultats de l'exercice 2021 ainsi que le tableau patrimonial.
La commission vous demande de rétablir cet article dans sa rédaction initiale.
I - Le dispositif proposé
Conformément aux dispositions de l'article L.O. 111-3 du code de la sécurité sociale, dans sa rédaction antérieure au 1 er septembre 2022 et applicable pour la dernière fois à la première partie du présent PLFSS, cet article comporte des dispositions figurant obligatoirement dans les lois de financement de la sécurité sociale.
À partir de l'année prochaine, le PLFSS de l'année ne comportera plus de dispositions relatives au dernier exercice clos, qui feront l'objet d'un texte séparé, le projet de loi d'approbation des comptes de la sécurité sociale, déposé par le Gouvernement avant le 1 er juin.
Article L.O. 111-3 du code de la sécurité sociale dans sa version antérieure au 1 er septembre 2022 (extrait du A du I)
« A - Dans sa partie comprenant les dispositions relatives au dernier exercice clos, la loi de financement de la sécurité sociale :
3° Approuve le rapport mentionné au II de l'article L.O. 111-4 et, le cas échéant, détermine, dans le respect de l'équilibre financier de chaque branche de la sécurité sociale, les mesures législatives relatives aux modalités d'emploi des excédents ou de couverture des déficits du dernier exercice clos, tels que ces excédents ou ces déficits éventuels sont constatés dans les tableaux d'équilibre prévus au 1° ;
Article L.O. 111-4 du code de la sécurité sociale
II. Le projet de loi de financement de la sécurité sociale de l'année est accompagné d'un rapport décrivant les mesures prévues pour l'affectation des excédents ou la couverture des déficits constatés à l'occasion de l'approbation des tableaux d'équilibre relatifs au dernier exercice clos dans la partie de la loi de financement de l'année comprenant les dispositions relatives au dernier exercice clos.
Loi organique n° 2022-354 du 14 mars 2022 relative aux lois de financement de la sécurité sociale (II de l'article 9)
« II. - Par dérogation au I du présent article, les cinq premiers alinéas et le A du I ainsi que le VIII de l'article L.O. 111-3 , le II , les 2° et 8° du III et le V de l'article LO 111-4 ainsi que le I et le premier alinéa du III de l'article LO 111-7-1 du code de la sécurité sociale, dans leur rédaction antérieure à la présente loi, sont applicables à la loi de financement de la sécurité sociale pour l'année 2023. »
L'annexe A comporte deux parties distinctes décrivant, d'une part, la situation patrimoniale des régimes et organismes de sécurité sociale au 31 décembre 2021 et d'autre part, les mesures prévues pour la couverture des déficits constatés.
• La situation patrimoniale de la sécurité sociale au 31 décembre 2021
Le tableau patrimonial consolide l'ensemble des bilans des régimes et organismes compris dans son périmètre, qui comprend le régime général et quinze autres régimes (n'y figurent pas les régimes qui n'ont pas de bilan ou dont le bilan est inférieur à 200 millions d'euros, dont le montant agrégé est inférieur à 0,1 milliard d'euros après neutralisation des effets des relations financières entre eux), les organismes concourant à leur financement (FSV), à l'amortissement de leur dette (Cades) ou à la mise en réserve de recettes à leur profit (Fonds de réserve pour les retraites, FRR).
En 2021, le résultat d'ensemble de la sécurité sociale s'est amélioré sous l'effet de la reprise économique. Le tableau patrimonial présente un résultat net d'ensemble négatif de 4,9 milliards d'euros , après un trou de 22,9 milliards d'euros en 2020 qui avait lui-même suivi plusieurs années d'excédent (dont 15,4 milliards d'euros en 2019).
Ce solde négatif est dû au résultat qui reste négatif du régime général (- 22,8 milliards d'euros) ou du FSV (- 1,5 milliard d'euros), que n'ont pas pu compenser les résultats excédentaires de la Cades et du FRR (respectivement de 17,8 et 1,6 milliards d'euros).
Le report à nouveau , qui reflète les déficits des années passées se réduit de 28,2 milliards d'euros pour s'établir à - 136,3 milliards d'euros .
Le financement du passif est assuré par l'endettement financier, l'endettement financier net, différence entre le passif et l'actif financier, s'élevant à 115,3 milliards d'euros au 31 décembre 2021, en augmentation par rapport à 2020. Sur ce total, l'endettement financier net porté par l'Acoss s'établissait à 44,1 milliards d'euros.
Les actifs financiers sont principalement ceux du Fonds de réserve des retraites (25,4 milliards d'euros) et des encours bancaires (24,3 milliards d'euros).
En application de l'article 2 de la loi organique du 13 novembre 2010 relative à la gestion de la dette sociale, la Cour des comptes a émis un avis sur « la cohérence du tableau patrimonial du dernier exercice clos » dans son rapport annuel sur l'application des lois de financement de la sécurité sociale.
Avis de la Cour des comptes sur la cohérence du tableau patrimonial au 31 décembre 2021
La Cour estime que le tableau patrimonial qui sera soumis à l'approbation du Parlement à l'article 2 du projet de loi de financement de la sécurité sociale pour 2023 fournit une représentation cohérente de la situation patrimoniale de la sécurité sociale au 31 décembre 2021. Elle formule néanmoins l'observation suivante :
- la fiabilité des données comptables intégrées au tableau patrimonial au 31 décembre 2021 a un caractère variable et présente dans certains cas des insuffisances, comme le soulignent les opinions exprimées par la Cour sur les comptes de l'activité de recouvrement et des branches du régime général de sécurité sociale et celles des commissaires aux comptes de la Mutualité sociale agricole et de la Cades.
• La couverture des déficits constatés sur l'exercice 2021
L'annexe A rappelle les soldes des différentes branches du régime général et du FSV pour 2021.
Elle rappelle que la loi du 7 août 2020 a permis de nouveaux transferts à la Cades d'un montant total de 136 milliards d'euros.
Elle indique que, dans un premier temps, des versements effectués avant le 30 juin 2021 financent, dans la limite de 31 milliards d'euros, les déficits cumulés non repris constatés au 31 décembre 2019 de la branche maladie du régime général, du FSV, de la branche vieillesse du régime des non-salariés agricoles et de la Caisse nationale de retraites des agents des collectivités locales (CNRACL). Sur ce fondement, le décret n° 2020-1074 du 19 août 2020 et le décret n° 2021-40 du 19 janvier 2021 ont organisé des transferts de la Cades à hauteur de 20 milliards d'euros en 2020 et de 11 milliards d'euros en 2021.
Dans un second temps, des versements à partir de 2021 ont vocation à financer, dans la limite de 92 milliards d'euros, les déficits cumulés des exercices 2020 à 2023 des branches maladie, vieillesse et famille du régime général, du FSV et de la branche vieillesse du régime des non-salariés agricoles. Conformément au décret du 19 janvier 2021 précité et au décret n° 2022-23 du 11 janvier 2022, un montant total de 23,8 milliards d'euros a d'ores et déjà été transféré au bénéfice de la branche maladie et du FSV qui présentaient une situation nette négative fin 2020.
L'annexe A apporte des précisions sur les régimes de base autres que le régime général. La plupart de ces régimes sont équilibrés :
- par une intégration financière au régime général (régimes maladie dans le cadre de la Puma, branche vieillesse des salariés agricoles, RSI) ;
- par une subvention d'équilibre de l'État (SNCF, RATP, régime des mines et des marins) ;
- par la « cotisation » employeur (Fonction publique de l'État, IEG).
S'agissant des autres caisses, l'annexe A indique que le résultat de la Caisse nationale de retraite des agents des collectivités locales (CNRACL), présente un déficit depuis trois exercices, à - 1,2 milliard d'euros en 2021 après - 1,5 milliard d'euros en 2020.
En revanche, la branche retraite du régime des exploitants agricoles, a présenté un excédent de 0,5 milliard d'euros en 2021.
L'annexe A souligne indique le montant des excédents du régime de retraite des professions libérales (0,1 milliard d'euros en 2021) et de la branche vieillesse du régime de retraite et de prévoyance des clercs et employés de notaires (0,3 milliard d'euros en 2021). Celui du régime de base de la Caisse nationale des barreaux français (0,1 milliard d'euros en 2021) s'améliore légèrement. Ces excédents sont affectés aux réserves des régimes concernés.
II - La suppression de cet article par l'Assemblée nationale
L'Assemblée nationale avait adopté cet article sans modification.
Néanmoins, dans la suite de l'examen de ce texte, en rejetant l'ensemble de la première partie du présent PLFSS, l'Assemblée nationale a supprimé cet article.
III - La position de la commission
La commission estime nécessaire le rétablissement du présent article , élément obligatoire de la LFSS de l'année. À cette fin, elle adopté un amendement n° 20 .
Néanmoins, le cas échéant, il reviendra au Gouvernement, dans la suite de la navette, de rectifier le tableau patrimonial figurant à l'annexe A afin d'en assurer la cohérence avec la rectification des comptes de l'exercice 2021 à laquelle il aura été procédé à l'article 1 er afin de tenir compte des observations de la Cour des comptes. L'avis de la Cour sur le tableau patrimonial lui-même appelle une telle correction.
Sous le bénéfice de ces observations, la commission vous demande de rétablir cet article.
DEUXIÈME
PARTIE
DISPOSITIONS RELATIVES À L'EXERCICE 2022
Article 3
(supprimé)
Rectification des tableaux d'équilibre 2022
Cet article, supprimé par l'Assemblée nationale, a pour objet de rectifier pour 2022, exercice en cours, les prévisions de recettes et les tableaux d'équilibre, par branche, des régimes obligatoires de base, ainsi que les tableaux d'équilibre des organismes concourant au financement de la sécurité sociale.
La commission vous demande de rétablir cet article dans sa rédaction initiale.
I - Le dispositif proposé
Cet article fait partie des dispositions devant obligatoirement figurer dans la loi de financement de la sécurité sociale , conformément à la loi organique du 14 mars 2022.
Article L.O. 111-3-3 du code de la sécurité sociale (extrait)
Dans sa partie comprenant les dispositions relatives à l'année en cours, la loi de financement de l'année :
1° Rectifie les prévisions de recettes et les tableaux d'équilibre des régimes obligatoires de base, par branche, ainsi que ceux des organismes concourant au financement de ces régimes ;
2° Rectifie les objectifs de dépenses, par branche, de ces régimes (...) ;
3° Rectifie l'objectif assigné aux organismes chargés de l'amortissement de la dette des régimes obligatoires de base et des organismes concourant à leur financement et les prévisions de recettes affectées aux fins de mise en réserve à leur profit.
A. La rectification des prévisions de recettes et des tableaux d'équilibre
Le présent article propose deux tableaux, le premier pour l'ensemble des régimes obligatoires de base de sécurité sociale (Robss), le deuxième pour les organismes concourant au financement des régimes de la sécurité sociale, que la rapporteure générale traitera globalement.
Il est à noter que, pour la première fois, cette partie rectificative ne comporte plus de tableau spécifique au régime général de sécurité sociale, conformément au nouveau cadre organique qui focalise les votes du Parlement sur l'ensemble des régimes obligatoires de base.
Le tableau ci-dessous résume les rectifications proposées pour les Robss et le FSV.
Prévisions de recettes, objectifs de dépenses et tableau d'équilibre des régimes obligatoires de base de sécurité sociale et du Fonds de solidarité vieillesse
(en milliards d'euros)
|
Recettes |
Dépenses |
Solde |
|
|
Maladie |
221,6 |
241,9 |
- 20,3 |
|
Accidents du travail et maladies professionnelles |
16,2 |
14,2 |
2,0 |
|
Vieillesse |
258,9 |
261,9 |
- 3,0 |
|
Famille |
53,5 |
50,9 |
2,6 |
|
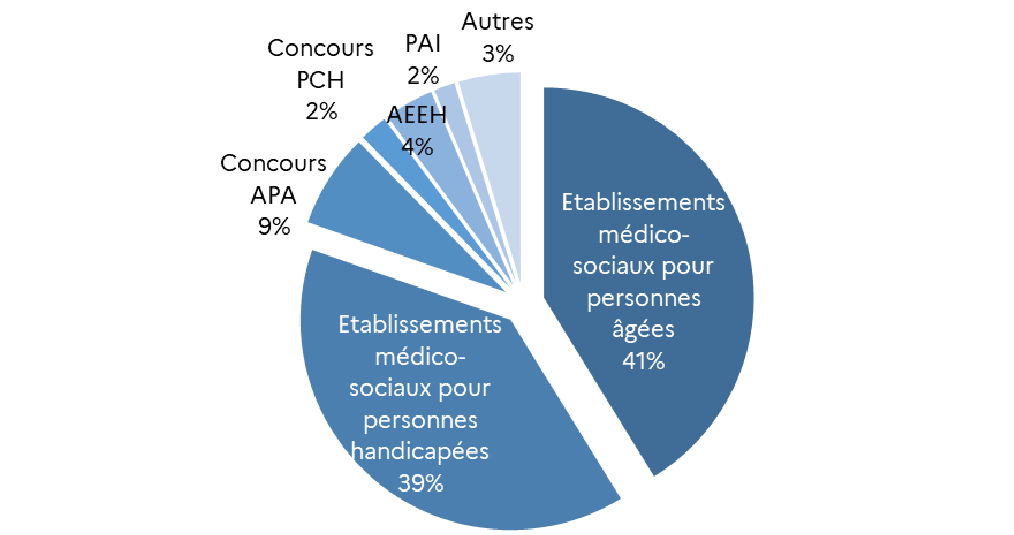
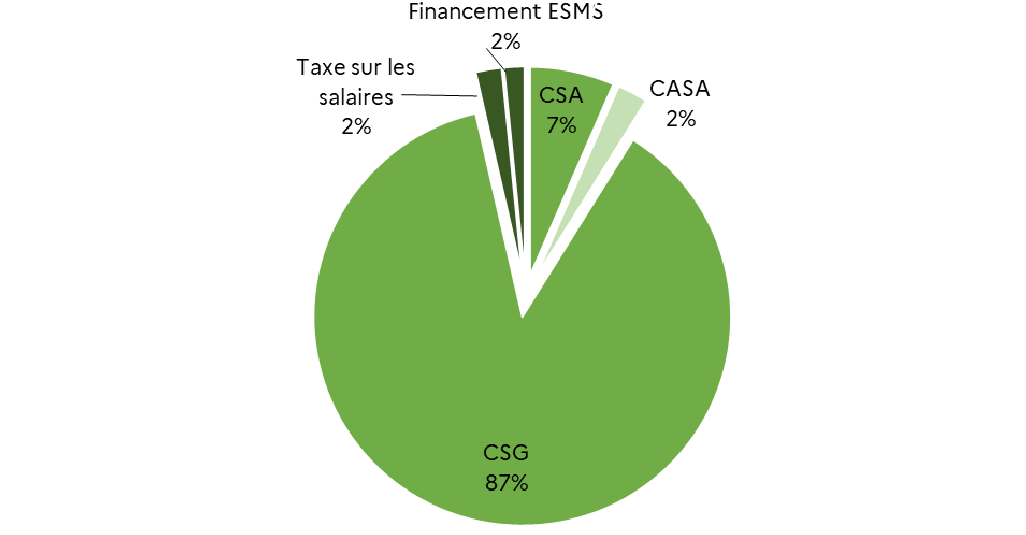
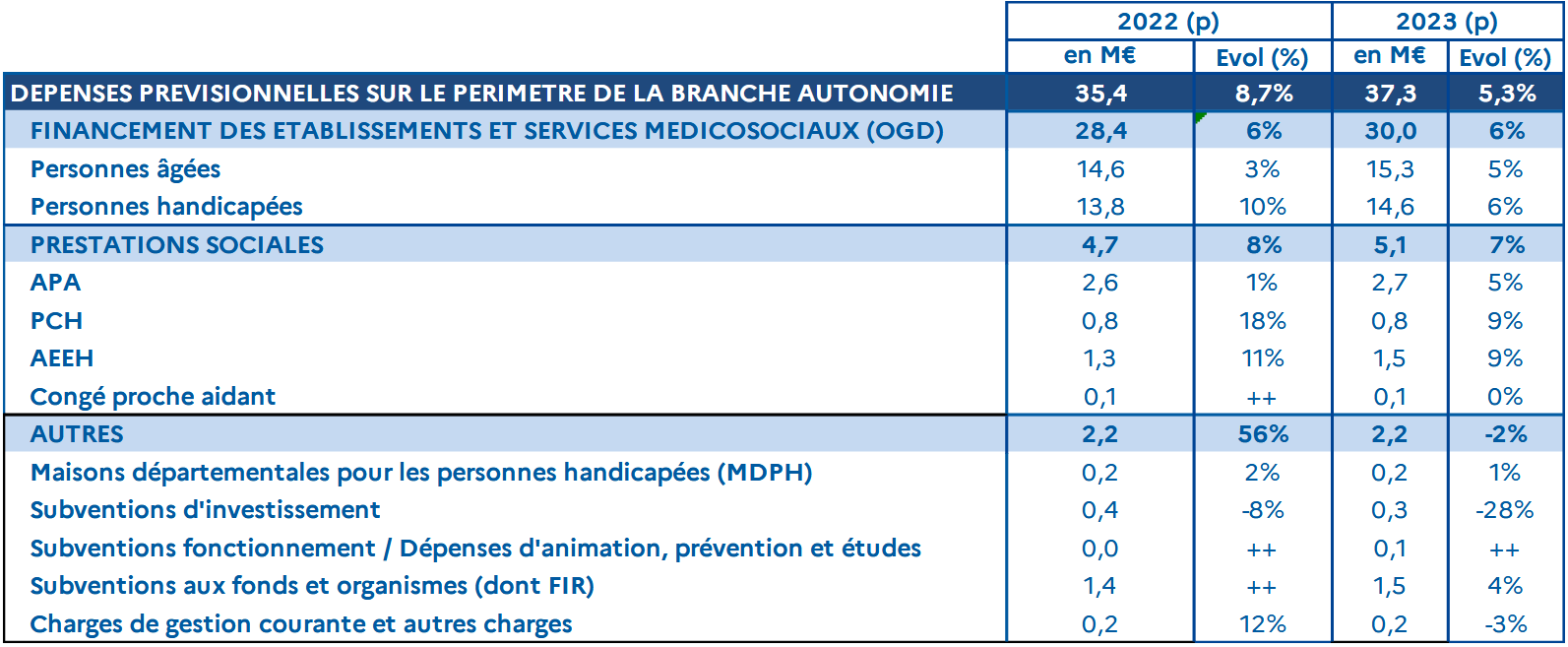
Autonomie |
34,9 |
35,4 |
- 0,5 |
|
Toutes branches (hors transferts entre branches) |
570,1 |
589,3 |
- 19,2 |
|
Fonds de solidarité vieillesse |
19,3 |
18,0 |
1,3 |
|
Toutes branches (hors transferts entre branches) y compris Fonds de solidarité vieillesse |
571,7 |
589,6 |
- 17,8 |
Source : Projet de loi de financement de la sécurité sociale pour 2023
Pour mémoire, la loi de financement de la sécurité sociale pour 2022 avait prévu un déficit des régimes de base et du FSV de 21,4 milliards d'euros. Par rapport à cette prévision initiale, le présent article prévoit une amélioration assez significative, avec un déficit ramené à 17,8 milliards d'euros .
Tout comme l'année dernière, cette révision est le fruit d'importantes augmentations des dépenses et des recettes qui, sans se neutraliser, ont fortement modifié l'équilibre voté l'année dernière par le Parlement 12 ( * ) .
Ainsi, le total des recettes des branches et du FSV pour 2022 est désormais estimé à 571,7 milliards d'euros , contre les quelque 549,2 milliards d'euros qui figuraient dans la LFSS initiale. Ce bond de 22,5 milliards d'euros est, bien sûr, avant tout le fait de la progression de la masse salariale bien plus forte qu'anticipé l'année dernière (8,4 % contre 6,4 %).
Dans le même temps, les dépenses ont également cru de manière spectaculaire (+19 milliards d'euros) par rapport à la prévision initiale. Les principaux facteurs en sont :
- la nouvelle forte hausse des dépenses relevant de l'Ondam (voir article 4 ci-après) ;
- l'augmentation anticipée des pensions de vieillesse et de nombreuses prestations indexées sur l'inflation, à laquelle a procédé l'article 9 de la loi n° 2022-1158 du 16 août 2022 portant mesures d'urgence pour la protection du pouvoir d'achat ;
- et, s'agissant de la branche autonomie, les mesures de revalorisations adoptées au cours de l'année 2022 à l'issue de la conférence des métiers de l'accompagnement social et du médico-social. Cette conférence prévoit, à terme, le financement à hauteur de 1,3 milliard d'euros de la revalorisation salariale des professionnels de la filière socio-éducative, assuré conjointement par les départements, l'État et la sécurité sociale.
La répartition des déficits est peu ou prou la même que ce qui figurait dans la LFSS pour 2022 . C'est la branche maladie qui concentre les déficits de l'ensemble des Robss de manière prépondérante, avec un solde de - 20,3 milliards d'euros qui reste préoccupant. Comme prévu, la branche vieillesse stricto sensu devrait également renouer avec le déficit, celui-ci devant s'établir à 3 milliards d'euros.
Il est cependant à noter que, contrairement à la
précision initiale, le FSV devrait terminer l'année 2022 avec un
excédent, estimé à 1,3 milliard d'euros, sous le
double effet de la progression de ses recettes (c'est-à-dire de la CSG
sur les revenus du patrimoine et les revenus de remplacement) et la
maîtrise de ses dépenses, principalement en raison de la baisse du
chômage
- et donc des cotisations d'assurance vieillesse prises
en charge à ce titre par le FSV.
B. La rectification de l'objectif d'amortissement de la Cades
De plus, le présent article révise légèrement l'objectif d'amortissement de la dette sociale par la Caisse d'amortissement de la dette sociale (Cades) fixé par la LFSS pour 2022 : cet objectif s'établirait à 18,6 milliards d'euros , au lieu de 18,3 milliards d'euros, grâce au dynamisme des recettes de la caisse.
Enfin, comme prévu par la LFSS pour 2022, le présent article confirme que les prévisions des recettes affectées au Fonds de réserve pour les retraites sont nulles, de même que les prévisions de recettes mises en réserve par le Fonds de solidarité vieillesse.
II - La suppression de cet article par l'Assemblée nationale
L'Assemblée nationale a tout d'abord profondément modifié le présent article en adoptant un amendement du député Pierre Dharréville qui :
- d'une part, augmentait , au sein du tableau d'équilibre des Robss, les prévisions de recettes de la branche maladie de 18,6 milliards d'euros , en les portant de 221,6 milliards d'euros à 240,2 milliards d'euros. En conséquence, le solde de la branche maladie se trouvait amélioré du même montant, le déficit de la branche passant de 20,3 milliards d'euros à 1,7 milliard d'euros 13 ( * ) ;
- d'autre part, afin de « financer » cette augmentation, annulait l'objectif d'amortissement de la dette sociale de la Cades pour l'année 2022 , fixé à 18,6 milliards d'euros, dans le but de « détourner » vers la branche maladie les recettes affectées à la caisse.
Néanmoins, en rejetant par la suite l'ensemble de la deuxième partie, l'Assemblée nationale a finalement supprimé cet article.
III - La position de la commission
La commission des affaires sociales ne peut approuver ni les modifications effectuées initialement par l'Assemblée nationale ni la suppression de l'article résultant du rejet de l'ensemble de la deuxième partie. Elle a donc adopté un amendement n° 21 pour le rétablir .
En effet, au-delà de l'obligation organique rappelée en tête du présent commentaire, cet article a pour objet de permettre au Parlement d'apprécier si l'équilibre financier de la sécurité sociale qu'il a voté l'année précédente est respecté ou, au contraire, modifié. Sa présence dans le texte est donc nécessaire à ce titre.
De même, avec l'article 4 du présent PLFSS ( cf. ci-après), il est un outil permettant de prendre connaissance et en quelque sorte de ratifier les éventuelles révisions à la hausse des objectifs de dépenses adoptés dans le cadre de la LFSS de l'année, dont la solidité juridique est ainsi confortée.
C'est à cette lumière qu'il est également impossible d'approuver l'amendement adopté par les députés .
Tout d'abord, l'annulation de l'objectif d'amortissement de la Cades pour 2022 est doublement contraire à la Constitution :
- en premier lieu, en raison d'un manquement évident au principe de sincérité des lois de financement de la sécurité sociale, une part prépondérante de cet amortissement ayant déjà été effectué au moment du vote de l'Assemblée nationale ;
- en second lieu, en raison des dispositions de l'article 4 bis de l'ordonnance n° 96-50 du 24 janvier 1996 relative au remboursement de la dette sociale, de valeur organique, aux termes duquel la loi de financement de la sécurité sociale doit assurer, chaque année, le respect de la date limite d'amortissement de cette dette, à savoir le 31 décembre 2033 , ce qui n'est pas compatible avec le détournement de recettes auquel entendait procéder l'amendement précité.
De plus, sur le fond, il n'est pas acceptable d'annuler le remboursement de la dette sociale , sauf à assumer pour de bon de transmettre aux générations futures le coût des feuilles de soins dont nous sommes incapables d'assurer le financement, ce à quoi le Sénat s'est toujours refusé.
Pour autant, au vu des nouveaux bouleversements d'éléments essentiels de l'équilibre voté dans la LFSS pour 2022, la rapporteure générale regrette que le Gouvernement n'ait de nouveau pas jugé nécessaire de présenter au Parlement une loi de financement rectificative de la sécurité sociale pendant l'année en cours.
Il est à espérer que le nouveau cadre organique et les « clauses de retour au Parlement » qu'y a introduites le Sénat permettront de renforcer la « culture parlementaire » qui devrait prévaloir en matière de comptes de la sécurité sociale , comme pour tout texte relatif aux finances publiques.
En effet, il devrait être clair dans l'esprit de chacun que les lois de financement rectificatives de la sécurité sociale ont été créées afin de permettre au Parlement de prendre acte et de valider en temps utile les éventuelles modifications significatives de l'équilibre général voté en LFSS initiale et les éventuelles mesures correctrices, et certainement pas afin d'offrir au Gouvernement en cours d'année un outil commode permettant d'utiliser la procédure définie au troisième alinéa de l'article 49 de la Constitution.
Sous le bénéfice de ces observations, la commission vous demande de rétablir cet article dans sa rédaction initiale.
Article 4
(supprimé)
Rectification de l'Ondam et des sous-Ondam 2022
Cet article vise à rectifier les montants de l'objectif national d'assurance maladie (Ondam) et de ses sous-objectifs pour l'année en cours.
Si elle regrette l'absence de dépôt de PLFSS rectificatif malgré un dépassement de l'Ondam de plus de 9 milliards d'euros, la commission vous demande de rétablir cet article supprimé par l'Assemblée nationale et de constater la substantielle révision à la hausse de la prévision de dépenses pour 2022.
I - Le dispositif proposé
Article L.O. 111-3-3 du code de la sécurité sociale
Dans sa partie comprenant les dispositions relatives à l'année en cours, la loi de financement de l'année :
(...)
2° Rectifie les objectifs de dépenses, par branche, de ces régimes et l'objectif national de dépenses d'assurance maladie de l'ensemble des régimes obligatoires de base ainsi que leurs sous-objectifs approuvés dans la précédente loi de financement de la sécurité sociale ;
A. Cette année encore un écart substantiel à l'Ondam voté
Le présent article vise à rectifier, au titre de l'année 2022 en cours, les prévisions de montants de l'objectif national de dépenses d'assurance maladie (Ondam) et de ses sous-objectifs.
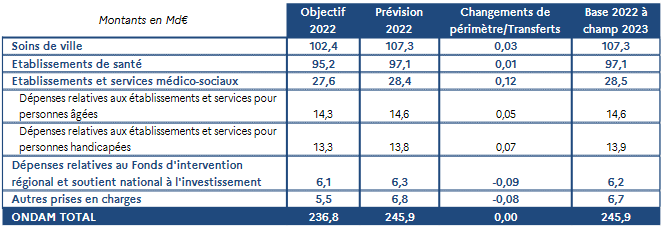
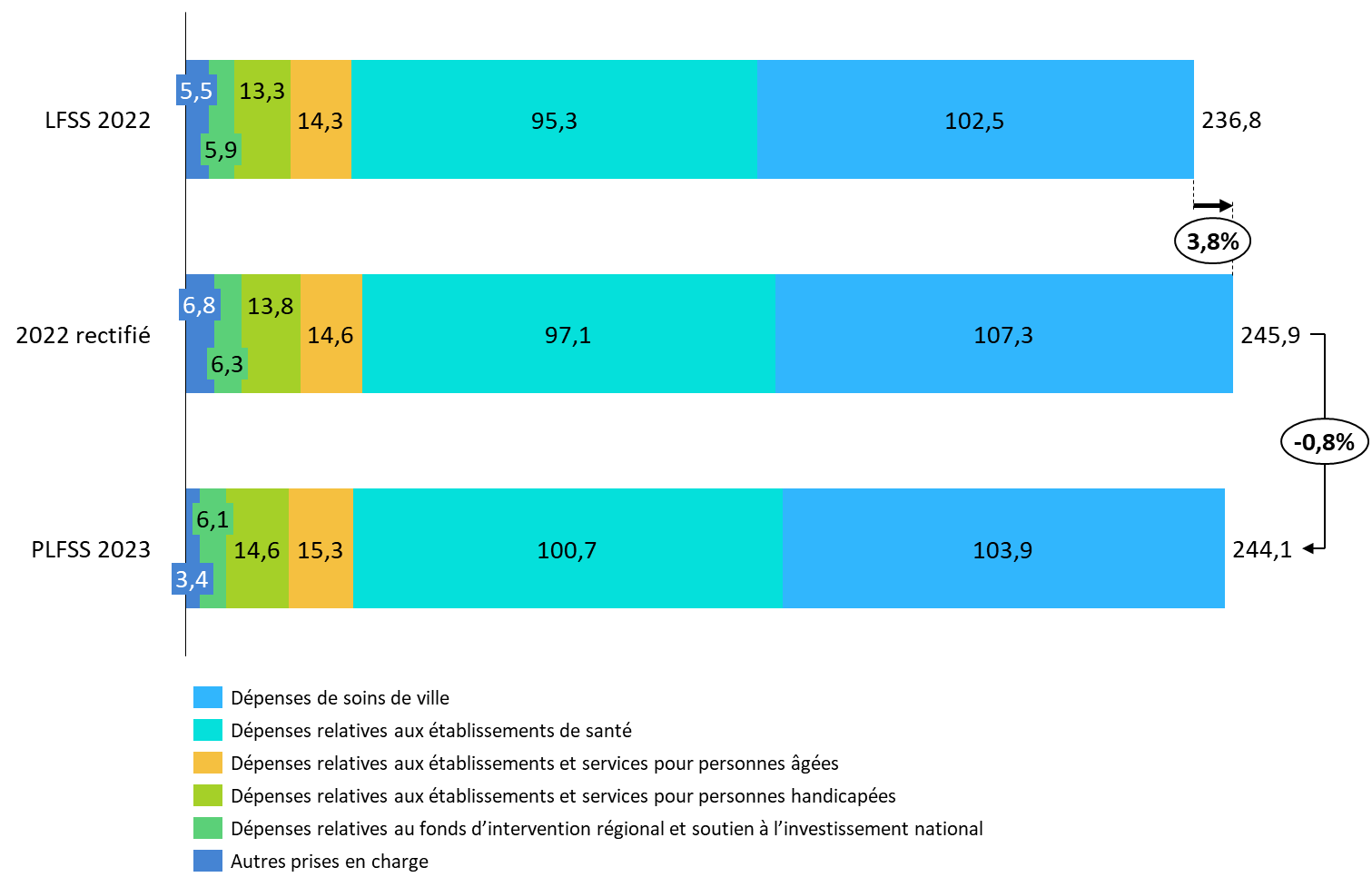
• L'Ondam serait ainsi porté pour 2022 à 245,9 milliards d'euros .
(en milliards d'euros)
|
Sous-objectif |
Objectif de dépenses |
|
Dépenses de soins de ville |
107,3 |
|
Dépenses relatives aux établissements de santé |
97,1 |
|
Dépenses relatives aux établissements et
services
|
14,6 |
|
Dépenses relatives aux établissements et
services
|
13,8 |
|
Dépenses relatives au fonds d'intervention
régional
|
6,3 |
|
Autres prises en charge |
6,8 |
|
Total |
245,9 |
Le Gouvernement présente ainsi dans ce PLFSS pour 2023 une rectification de l'Ondam à hauteur de 9,1 milliards d'euros, soit un écart de 3,8 % au montant voté en LFSS pour 2022 .
La progression de l'Ondam sur l'année serait de 2,2 % contre - 1,0 % envisagé en LFSS pour 2022. Hors dépenses liées à la crise sanitaire, l'augmentation initialement projetée à 3,8 % serait de 5,4 %.
Ce dépassement intervient alors que l'an dernier également, la précision actualisée à l'automne 2021 faisait état d'un dépassement attendu de 10,5 milliards d'euros concernant les dépenses de crise.
Comparaison de l'Ondam voté pour 2022 et de la révision proposée
(en milliards d'euros)
Source : Commission des affaires sociales du Sénat, d'après les données de la LFSS 2022 et du PLFSS 2023
Comparaison de l'Ondam voté pour 2022 et de la révision proposée
(en milliards d'euros)
|
LFSS 2022 |
2022 rectifié |
Écart
|
Écart
|
Dont rectifications liées à la crise sanitaire |
|
|
Soins de ville |
102,5 |
107,3 |
4,7 % |
4,8 |
4,9 |
|
Établissements de santé |
95,3 |
97,1 |
1,9 % |
1,9 |
0,2 |
|
Établissements
|
14,3 |
14,6 |
2,1 % |
0,3 |
0 |
|
Établissements
|
13,3 |
13,8 |
3,8 % |
0,5 |
0 |
|
Fonds d'intervention régional et soutien national à l'investissement |
5,9 |
6,3 |
6,8 % |
0,3 |
0,2 |
|
Autres prises en charge |
5,5 |
6,8 |
23,6 % |
1,3 |
1,2 |
|
Ondam |
236,8 |
245,9 |
3,8 % |
9,1 |
6,6 |
Source : Annexe 5 au PLFSS 2023
B. Des écarts résultant de la crise sanitaire
Les dépenses exceptionnelles en lien avec la crise sanitaire sont estimées par le Gouvernement dans cette projection révisée à 11,5 milliards d'euros, soit 6,6 milliards d'euros de plus que la « provision » prise en compte dans la construction de l'Ondam 2022 à hauteur de 4,9 milliards d'euros.
La vague Omicron a particulièrement eu un impact sur les dépenses de dépistage mais aussi d'indemnités journalières.
Le dépassement est notamment dû :
- à des dotations supplémentaires d'1,2 milliard d'euros à Santé publique France ;
- au dépistage pour 3,4 milliards d'euros , en plus de la provision d'1,6 milliard d'euros initialement prévue ;
- aux indemnités journalières pour 1,7 milliard d'euros.
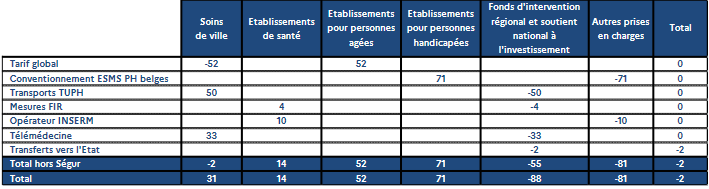
Synthèse des surcoûts 2022 liés à la crise sanitaire par sous-objectif
Source : Annexe 5 au PLFSS 2023
Ainsi, il convient de souligner au rang des « surcoûts covid » les deux principaux postes de dépenses :
- les dotations de l'assurance maladie à l'Agence nationale de santé publique, à hauteur de 3,8 milliards d'euros . Ce financement a couvert des achats de vaccins, de traitements et a appuyé la mise en oeuvre matérielle et logistique de la campagne de vaccination ;
- les dépenses exceptionnelles de dépistage, pour 5,0 milliards d'euros . Le Gouvernement indique ainsi que, sur les huit premiers mois de l'année 2022, en moyenne 3,1 millions de tests ont été remboursés par l'assurance maladie chaque semaine (se répartissant entre 1,2 million de tests PCR et 1,9 million de tests antigéniques) - avec un pic à plus de 10 millions la première quinzaine de janvier, et un point bas à 0,7 million fin août 2022. Au total, sur cette période, environ 42 millions de tests PCR et 65 millions de tests antigéniques ont été réalisés en ville et à hôpital pour un coût d'environ 4,0 milliard d'euros 14 ( * ) .
C. Des écarts hors crise résultant essentiellement de l'inflation
1. Un impact substantiel du contexte inflationniste
• La révision de l'Ondam 2022 résulte également du contexte d'inflation, dont l'impact est envisagé à hauteur de 2,3 milliards d'euros.
Il s'agit pour 1,5 milliard d'euros du coût de l'évolution du point d'indice sur une demi-année.
Une enveloppe de 0,8 milliard d'euros a également été décidée par le Gouvernement au titre de la compensation de charges non salariales aux établissements de santé , concernant l'énergie, la restauration ou les produits médicaux.
2. Des effets liés au Ségur de la santé
Le volet de revalorisations salariales du Ségur de la santé représente en 2022 10,3 milliards d'euros, parmi 12,7 milliards d'euros cette année directement liés au Ségur .
Sur l'année, un dépassement de 100 millions d'euros est attendu avec une extension à la filière socio-éducative, en partie compensée par une sous-consommation des crédits relatifs au numérique en santé.
3. Des dépassements plus contenus dans l'évolution « spontanée »
Différents mouvements sont enfin à signaler, avec des impacts plus mineurs :
- les dépenses soins de ville dépasseraient de 300 millions d'euros la construction , tirées par une dynamique plus forte qu'anticipée. Les dépenses de produits de santé seraient notamment supérieures de 400 millions d'euros et les indemnités journalières hors covid de 300 millions d'euros. D'autres dépenses se révèlent cependant inférieures, comme les honoraires paramédicaux (- 400 millions d'euros) ;
- concernant les établissements de santé, les dépenses seraient inférieures de 200 millions d'euros . S'il est souligné que les moindres dépenses attendues sur la part tarif devraient être restituées - cela représente 100 millions d'euros - , un impact sensible est attendu de dépenses inférieures de 400 millions d'euros sur les produits de santé financés par la liste en sus.
- les dépenses médico-sociales dépasseraient l'objectif de 50 millions d'euros du fait de la prime grand âge et de revalorisations ;
- enfin, les dépenses du FIR seraient sur-exécutées également, avec 281 millions d'euros de dépenses en plus, du fait de la crise sanitaire mais aussi de la prise en compte des effets salariaux du Ségur.
II - La suppression de cet article par l'Assemblée nationale
Lors de l'examen du PLFSS en commission, la commission des affaires sociales n'a pas entendu apporter de modification à cet article .
En séance publique, à l'initiative de plusieurs députés de différents groupes politiques, l'Assemblée nationale a adopté quatre amendements identiques minorant le sous-objectif relatif à la médecine de ville d'1,3 milliard d'euros afin d'augmenter :
- de 300 millions d'euros le sous-objectif relatif aux établissements de santé ;
- de 500 millions d'euros chacun le sous-objectif relatif aux établissements pour personnes âgées et celui relatif aux établissements pour personnes handicapées .
Cependant, l'Assemblée nationale n'a ensuite pas adopté l'article 4 amendé, qui est donc supprimé .
III - La position de la commission
A. Des rallonges de crédits nécessaires...
La rapporteure générale souligne cette année encore le dérapage substantiel des dépenses d'assurance maladie au regard des montants votés en loi de financement de la sécurité sociale.
La commission constate que si cette année encore la crise sanitaire est responsable de l'essentiel de l'écart, 2,5 milliards d'euros de dépassements ne sont pas liés à l'épidémie de covid-19 . Cela représente près d'1,05 % du montant voté en LFSS, ce qui est loin d'être négligeable.
Le suivi des dépenses d'assurance maladie demeure extrêmement complexe en 2022 encore, alors que s'ajoute à la crise covid et aux mesures Ségur un aléa nouveau qu'est le retour de l'inflation.
Si la rapporteure générale constate bien la nécessité des dépenses supplémentaires qui ont été engagées par l'assurance maladie, elle souligne le manque de plus en plus criant de lisibilité de l'Ondam et de suivi des dynamiques diverses au sein de cet agrégat de près de plus de 245 milliards d'euros en 2022 .
La rapporteure générale apprécie à sa juste valeur la formulation de l'annexe 5 au PLFSS considérant que « hors impact de la crise, révision du Ségur et mesures spécifiques du contexte inflationniste, les dépenses de l'Ondam seraient quasi conformes à la construction ». Alors que depuis deux ans le PLFSS et ses annexes évoquaient largement un Ondam « hors covid » ou « hors Ségur », il faut désormais également y retrancher l'impact de l'inflation.
Ainsi est-on poliment invité à comprendre que, déconnectée de la réalité, la projection théorique demeure bien valide . Ce satisfecit donné à la construction de l'Ondam apparaît particulièrement décalé quand la réalisation, avec des aléas multiples, s'écarte à ce point des montants votés.
B. ...cependant connues très tôt en cours d'exercice et qui auraient justifié cette année encore un collectif social
Surtout, cette année encore la rapporteure générale souligne que de tels dépassements auraient très largement à eux seuls justifié le dépôt d'un projet de loi de financement rectificative .
Après deux années de dépassements déjà majeurs de l'Ondam voté et même rectifié, le Gouvernement s'obstine à écarter le Parlement d'un suivi des dépenses d'assurance maladie en cours d'exécution.
La commission considère que des textes rectificatifs permettant au Parlement de constater les dépenses engagées ou rendues nécessaires est un impératif démocratique . Il n'est plus tenable de pouvoir dépenser 9 milliards d'euros de plus que ce que le Parlement a approuvé, sans en rendre compte devant lui en cours d'année.
En outre, la rapporteure générale signale que, pour partie, les dépenses supplémentaires relèvent cette année encore bien de dépenses arbitrables . C'est le cas des dotations aux agences sanitaires ; c'est aussi le cas de manière plus flagrante encore des mesures de prise en compte de l'inflation et, surtout, des dépenses du fonds d'intervention régional. La « facilité » de gestion que permet la sécurité sociale se transforme une nouvelle fois en un dévoiement des principes budgétaires fondamentaux : pour partie, les dépenses ayant conduit au dépassement ne relèvent pas d'assurances sociales et auraient nécessité une autorisation parlementaire.
À ce titre, la rapporteure générale souligne que l'article L.O. 111-9-2 du code de la sécurité sociale doit à partir de cette année renforcer l'information immédiate du Parlement et sa constatation, même sous un format sommaire, de l'évolution des dépenses .
La rapporteure générale estime nécessaire de constater l'évolution des dépenses d'assurance maladie pour 2022 et, sous les réserves énoncées, la commission vous demande de rétablir cet article dans sa rédaction initiale (amendement n° 22).
TROISIÈME
PARTIE
DISPOSITIONS RELATIVES AUX RECETTES ET À
L'ÉQUILIBRE DE LA SÉCURITÉ SOCIALE POUR L'EXERCICE
2023
TITRE
IER
DISPOSITIONS RELATIVES AUX RECETTES, AU RECOUVREMENT ET
À LA TRÉSORERIE
Article 5
Poursuite de
la modernisation des offres de service en faveur des particuliers en
matière de services à la personne
Cet article vise notamment à ajuster le calendrier de généralisation du versement immédiat des aides sociales et fiscales aux services à la personne, compte tenu des difficultés rencontrées dans le cadre de son expérimentation.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
I - Le dispositif proposé : l'adaptation du dispositif d'avance des aides fiscales et sociales aux services à la personne à des contraintes opérationnelles, aux exigences de contrôle et à la diversité du secteur
A. Le versement immédiat des aides sociales et fiscales aux services à la personne répond à un objectif de soutien aux ménages et au secteur
1. Une démarche de contemporéanisation récemment engagée
a) L'efficacité des aides sociales et fiscales aux services à la personne est limitée par leurs délais de versement
Le secteur des services à la personne, qui représente, au total, 3,4 millions de particuliers, 1,3 million de salariés, 850 millions d'heures de travail et 11 milliards d'euros de masse salariale , est structuré autour de plusieurs types de relations de travail, dont les principaux sont :
- l'emploi direct d'un professionnel par le particulier, qui concerne 1,6 million de particuliers et 900 000 salariés ;
- le recours à un prestataire de services employant des professionnels à domicile ;
- le recours à un mandataire recrutant des professionnels à domicile pour le compte du particulier employeur.
Le crédit d'impôt pour l'emploi d'un salarié à domicile 15 ( * ) , qui représente une dépense fiscale de 4,8 milliards d'euros chaque année , constitue le principal instrument public de soutien au secteur.
Le crédit d'impôt pour l'emploi d'un salarié à domicile
Instauré en 1991 16 ( * ) , le crédit d'impôt pour l'emploi d'un salarié à domicile bénéficie aux contribuables domiciliés en France au titre :
- de l'emploi d'un salarié assurant la garde d'enfants, les services à domicile relatifs aux tâches ménagères ou familiales ou l'assistance aux personnes âgées, aux personnes handicapées ou aux autres personnes qui ont besoin d'une aide personnelle à leur domicile ou d'une aide à la mobilité ;
- du recours à une association, une entreprise ou un organisme déclaré qui rend exclusivement de tels services ;
- du recours à un organisme à but non lucratif ayant pour objet l'aide à domicile et habilité au titre de l'aide sociale ou conventionné par un organisme de sécurité sociale.
Le crédit d'impôt est égal à 50 % des dépenses afférentes nettes des aides perçues au titre de l'emploi du salarié à domicile (allocation personnalisée pour l'autonomie - APA 17 ( * ) , prestation de compensation du handicap - PCH 18 ( * ) , complément de libre choix du mode de garde - CMG 19 ( * ) , etc .), dans la limite d'un plafond dépendant de la composition du foyer fiscal.
Toutefois, comme tout crédit d'impôt, ce dispositif présente le désavantage de ne bénéficier effectivement aux particuliers recourant aux services à la personne que six à dix-huit mois après le paiement de la prestation de services , lors de l'émission de l'avis d'imposition.
En parallèle, l'allocation personnalisée pour l'autonomie (APA) 20 ( * ) à domicile et la prestation de compensation du handicap (PCH) 21 ( * ) ne sont perçues qu' un mois après le paiement de la prestation par le particulier employeur ou le prestataire de services.
Or, en empêchant d'afficher de façon contemporaine le coût restant réellement à la charge du particulier employeur, ces délais risquent de favoriser le travail dissimulé dans ce secteur et, à tout le moins, n'incitent pas au recours aux services à la personne .
b) Les pouvoirs publics ont cherché, au cours des dernières années, à renforcer la contemporanéité des aides sociales et fiscales aux services à la personne
Depuis 2019 22 ( * ) , les contribuables perçoivent, au plus tard le 1 er mars de l'année (N) de la liquidation de l'impôt afférent aux revenus de l'année précédente (N-1), un acompte sur le montant du crédit d'impôt égal à 60 % du montant qui leur a été accordé en année N-1 lors de la liquidation de l'impôt afférent aux revenus de l'avant-dernière année (N-2) 23 ( * ) . Le solde est régularisé lors de la liquidation de l'impôt afférent aux revenus de l'année N-1, au cours de l'été de l'année N. Dans les faits, l'acompte est versé aux bénéficiaires du crédit d'impôt en janvier .
Mode de versement du crédit d'impôt pour l'emploi d'un salarié à domicile depuis 2019
Source : Commission des affaires sociales du Sénat
En outre, depuis 2020 24 ( * ) , dans le cas où il cesserait d'avoir recours aux services à la personne ou dans celui où les dépenses afférentes diminueraient en année N par rapport à l'année N-1, le particulier peut demander à l'administration fiscale, avant le 1 er décembre de l'année N, à percevoir en année N+1 un montant inférieur à celui qu'il a perçu en année N au titre de l'année N-1.
c) Le versement immédiat des aides sociales et fiscales aux services à la personne a fait l'objet d'une expérimentation à compter de 2020
Ce dispositif ne permettant toujours pas de rendre suffisamment visible aux bénéficiaires de prestations de service à domicile leur reste à charge réel, souvent plus faible que celui du recours au travail dissimulé, le législateur a approuvé, en 2019, l'expérimentation du versement immédiat des aides sociales et fiscales aux services à la personne 25 ( * ) dans les départements de Paris et du Nord 26 ( * ) .
Dans ce cadre, les personnes recourant aux services éligibles au crédit d'impôt pour l'emploi d'un salarié à domicile, à l'exclusion de la garde d'enfants, ont pu adhérer à un dispositif les dispensant de faire l'avance d'une part de leurs charges directes couvertes par les aides auxquelles elles sont éligibles .
Les droits au crédit d'impôt et, éventuellement, à l'APA ou à la PCH abondent ainsi le compte personnel de chaque bénéficiaire et sont déduits des sommes à prélever sur son compte bancaire au titre :
- soit de la rémunération du salarié à domicile, dans le cas des particuliers employeurs utilisant le dispositif Cesu+ 27 ( * ) ;
- soit du règlement des factures émises par le prestataire de services à domicile.
Dans le premier cas, l'accord du salarié est requis . Celui-ci doit, à cet effet, créer un compte personnel et enregistrer son RIB en vue du versement de son salaire.
Dans le second, le compte personnel est créé par le prestataire de services sur la base des informations transmises par le particulier, ce dernier devant ensuite confirmer son inscription et l'appariement du prestataire à son compte. Les factures sont ainsi transmises directement sur le compte du client, par voie dématérialisée. Un courriel ou un SMS informe celui-ci de la réception d'une facture, à partir de laquelle il peut la valider ou la contester sous 48 heures ; à défaut d'action de sa part au terme de ce délai, la facture est présumée validée. Le reste à charge est alors prélevé sur le compte bancaire du particulier dans un délai de cinq jours .
Fonctionnement du versement immédiat des aides sociales et fiscales aux services à la personne au particulier employeur
Source : Commission des affaires sociales du Sénat
Fonctionnement du versement immédiat des aides sociales et fiscales aux services à la personne au particulier client d'un prestataire de services
Source : Commission des affaires sociales du Sénat
L'avance du crédit d'impôt revêt, dans tous les cas, un caractère optionnel et est conditionnée au choix du particulier bénéficiaire des prestations de service à domicile.
D'après l'étude d'impact du PLFSS pour 2022, l'imputation du seul crédit d'impôt se traduit, pour les particuliers employeurs, par une prise en charge intégrale de cotisations sociales et de près de 20 % de la rémunération nette du salarié et, pour les particuliers recourant à un prestataire, par une réduction immédiate de la moitié du coût de la prestation .
L'expérimentation de ce dispositif dans les départements de Paris et du Nord a été menée en différentes phases.
Calendrier de l'expérimentation du versement immédiat des aides fiscales et sociales aux services à la personne
Source : Commission des affaires sociales du Sénat, d'après l'étude d'impact du PLFSS pour 2022
L'expérimentation de l'avance de crédit d'impôt et de l'APA ou de la PCH aux particuliers recourant à des prestataires ou à des mandataires a, quant à elle, été reportée à 2022 du fait de la complexité technique du dispositif, liée notamment aux interactions avec les conseils départementaux.
2. L'avance du crédit d'impôt pour l'emploi d'un salarié à domicile a été généralisée en 2022
a) La contemporéanisation des aides sociales et fiscales aux services à la personne devait être progressivement mise en oeuvre d'ici 2024
En 2021, le législateur a approuvé la généralisation progressive du dispositif de versement immédiat des aides sociales et fiscale aux services à la personne 28 ( * ) .
Calendrier initial de la généralisation du versement immédiat des aides fiscales et sociales aux services à la personne
Source : Commission des affaires sociales du Sénat, d'après l'étude d'impact du PLFSS pour 2022
Dans ce cadre, l'avance de l'APA et de la PCH devait être effective au 1 er janvier 2023 en raison du report de son expérimentation pour les particuliers recourant à des prestataires ou à des mandataires, et de façon à permettre la conclusion de conventions entre l'Urssaf Caisse nationale et les départements volontaires.
À partir de 2024, le dispositif devait être étendu aux activités de garde d'enfants . Le crédit d'impôt pour l'emploi d'un salarié à domicile ou le crédit d'impôt pour frais de garde des jeunes enfants 29 ( * ) pourraient ainsi être avancés aux particuliers concernés en sus du complément de libre choix du mode de garde (CMG) 30 ( * ) , déjà déduit des sommes dues au titre de la rémunération du salarié pour les particuliers utilisateurs du service Pajemploi + 31 ( * ) .
Le crédit d'impôt pour frais de garde des jeunes enfants et le complément de libre choix du mode de garde
Le crédit d'impôt pour frais de garde des jeunes enfants est égal à 50 % des dépenses effectivement supportées par le contribuable concerné pour la garde hors du domicile des enfants âgés de moins de six ans qu'il a à sa charge par un assistant maternel agréé ou un établissement de garde. Ces dépenses sont retenues dans la limite de 2 300 euros par enfant à charge et à 1 150 euros lorsque l'enfant est réputé à charge égale de l'un et l'autre de ses parents. Si le crédit d'impôt excède l'impôt dû, l'excédent est restitué au contribuable.
Le CMG est une prestation accordée au ménage ou à la personne qui emploie un assistant maternel agréé ou un garde d'enfant à domicile . Il comprend une part calculée en fonction du montant des cotisations et contributions sociales correspondant à la rémunération de la personne qui assure la garde de l'enfant et une part calculée en fonction de la rémunération nette de cette dernière.
Le CMG est versé à la condition que le ménage ou la personne exerce une activité professionnelle , sauf lorsque la personne ou les deux membres du couple poursuivent des études, lorsque la personne ou les deux membres du couple sont signataires d'un contrat de service civique, lorsque la personne ou au moins l'un des membres du couple bénéficie de l'allocation aux personnes handicapées (AAH) ou de l'allocation de solidarité spécifique (ASS) et lorsque la personne est bénéficiaire du revenu de solidarité active (RSA) et inscrite dans une démarche d'insertion professionnelle.
Désormais, l'acompte de 60 % du montant des crédits d'impôts versé chaque année en janvier est réduit du montant des avances versées au cours des huit premiers mois de l'année précédant celle du versement de l'acompte 32 ( * ) . Si le montant des avances versées excède le montant du crédit d'impôt, aucun acompte n'est versé.
b) Le dispositif Cesu+ a été adapté à cette nouvelle donne pour les particuliers employeurs et les clients de mandataires
Il est désormais prévu que le prélèvement bancaire des sommes dues au titre de la rémunération du salarié à domicile réalisé par l'Urssaf dans le cadre du dispositif Cesu+ tienne compte à la fois :
- des sommes versées par le particulier employeur à son salarié, directement ou par l'intermédiaire d'un mandataire ;
- du montant alloué au titre de l'APA et de la PCH lorsque le département de résidence a conclu une convention avec l'Urssaf Caisse nationale ;
- de l'avance du crédit d'impôt pour l'emploi d'un salarié à domicile ;
- de l'avance du crédit d'impôt pour frais de garde des jeunes enfants 33 ( * ) .
Le montant de ces deux dernières aides est régularisé lors de l'établissement de l'impôt sur le revenu.
Les plafonds annuels de l'avance du crédit d'impôt pour l'emploi d'un salarié à domicile ont été fixés par décret 34 ( * ) . Ceux-ci s'élèvent ainsi à 10 000 euros pour les invalides obligés d'avoir recours à l'assistance d'une tierce personne pour effectuer les actes ordinaires de la vie, pour les personnes ayant à leur charge une personne invalide placée dans une telle situation et vivant sous leur toit ou un enfant donnant droit au complément d'allocation d'éducation de l'enfant handicapé, et à 6 000 euros dans les autres cas 35 ( * ) .
En outre, sans préjudice des sanctions pénales applicables, l'employeur ou le salarié qui déclare des prestations fictives est exclu du dispositif pour une durée ne pouvant excéder cinq années 36 ( * ) . La possibilité de l'utiliser est rétablie sur demande de l'utilisateur à l'issue de la période d'exclusion, sous réserve du paiement de l'intégralité des sommes dues à l'Urssaf.
c) Un dispositif spécifique a vu le jour pour faire bénéficier les clients de prestataires de services de l'avance des aides sociales et fiscales aux services à la personne
Par ailleurs, un nouveau dispositif a été créé afin de permettre aux particuliers ayant recours à un prestataire de services :
- d'autoriser le prestataire à déclarer à l'Urssaf les sommes dues au titre des prestations réalisées, dont il est simultanément informé ;
- d'accepter ou de contester la déclaration effectuée par le prestataire auprès de l'Urssaf, celle-ci étant réputée acceptée en l'absence de contestation dans un délai de deux jours francs à compter de sa réception par le particulier ;
- d' autoriser l'Urssaf à prélever sur un compte bancaire les sommes dues au titre des prestations réalisées à l'issue d'un délai de deux jours francs, après prise en compte des aides sociales et fiscales dont bénéficie le particulier 37 ( * ) .
Le prestataire utilise quant à lui ce dispositif pour :
- enregistrer les particuliers qui en font la demande auprès de l'Urssaf pour leur permettre de bénéficier de ce service ;
- de déclarer les informations relatives aux sommes dues par chaque particulier pour lequel il a réalisé des prestations ;
- de percevoir de l'Urssaf le montant dû par chaque particulier après déduction des sommes versées directement par lui.
Les structures d'intermédiation entre un particulier et un prestataire, notamment les plateformes de mise en relation, peuvent, lorsqu'elles sont mandatées par le prestataire, effectuer pour son compte, en qualité de tiers déclarant, l'enregistrement du particulier auprès de l'Urssaf et la déclaration des informations relatives aux sommes dues par celui-ci 38 ( * ) .
Seuls peuvent adhérer au dispositif les prestataires de services :
- respectant les conditions d'agrément, de déclaration et d'autorisation auxquelles sont astreints les organismes de services à la personne 39 ( * ) ;
- n'ayant pas fait l'objet d'un constat de l'infraction de travail illégal 40 ( * ) au cours des cinq années précédentes ;
- à jour de leurs obligations de déclaration et de paiement auprès des Urssaf et des CGSS , ainsi qu'en matière d'impôts sur les sociétés ou, le cas échéant, d'impôt sur le revenu et de TVA ;
- approuvant la charte d'utilisation du service établie par l'Urssaf Caisse nationale 41 ( * ) .
Sont exclus de la possibilité d'utiliser le dispositif 42 ( * ) :
- le particulier, en cas de défaut total ou partiel de paiement des sommes dues après acceptation de la prestation , auquel cas le prestataire recouvre lui-même les sommes qui lui sont dues auprès de son client. La possibilité d'utiliser le dispositif est rétablie dès que l'intégralité des sommes dues à l'Urssaf a été acquittée. Si une telle situation se produit trois fois au cours de la même année, le particulier est exclu du dispositif jusqu'au terme de cette année ;
- sans préjudice des sanctions pénales applicables, le particulier ou le prestataire qui accepte ou déclare des prestations fictives . La durée de l'exclusion ne peut excéder cinq années, la possibilité d'utiliser le service étant rétablie sur demande de l'utilisateur à l'issue de la période d'exclusion, sous réserve du paiement de l'intégralité des sommes dues à l'Urssaf ;
- le prestataire, en cas de méconnaissance de la charte d'utilisation du service non régularisée ou non justifiée dans le délai d'un mois. Une exclusion est alors prononcée pour une durée de six mois, la possibilité d'utiliser le service étant rétablie automatiquement à l'issue de cette période, sous réserve du respect des exigences de la charte. En cas de récidive dans un délai d'un an à l'issue de la période d'exclusion, une nouvelle exclusion peut être prononcée pour une durée n'excédant pas trois ans.
d) La prolongation de l'expérimentation devait permettre de préparer l'avance des aides sociales aux clients de mandataires et de prestataires d'ici 2023
Le cadre expérimental du dispositif a enfin été étendu jusqu'au 31 décembre 2022 afin de permettre la poursuite des travaux préparatoires au versement de l'avance de l'APA et de la PCH aux particuliers recourant à un prestataire ou à un mandataire .
3. Un ajustement de ces dispositions s'avère toutefois nécessaire au regard des premiers résultats de la généralisation du service et de l'état d'avancement de l'expérimentation
a) Certains acteurs du secteur des services à la personne sont actuellement exclus du champ du dispositif
La mise en oeuvre du versement immédiat des aides fiscales aux services à la personne semble avoir rencontré un certain succès. D'après l'étude d'impact du PLFSS pour 2023, près de 180 000 particuliers y avaient recours à la fin du deuxième trimestre de 2022 (sur 300 000 utilisateurs du service Cesu+ et 1,8 million de clients de mandataires et de prestataires), un niveau supérieur aux objectifs du Gouvernement, tandis que près de 2 000 organismes de services à la personne y avaient adhéré en juin.
Toutefois, le Gouvernement a identifié, dans ce cadre, un certain nombre de difficultés , auxquelles il convient d'apporter une réponse rapide de façon à garantir le bon fonctionnement du mécanisme.
En premier lieu, la loi restreint, pour l'heure, le champ des prestataires pouvant adhérer au dispositif aux organismes ayant réalisé la prestation, à l'exclusion des plateformes et « têtes de réseau » qui déclarent la prestation pour le compte du prestataire sans l'avoir effectivement réalisée .
Selon le Gouvernement, ces entités seraient « peu nombreuses, mais représentant un grand nombre d'utilisateurs ». Il est donc nécessaire de leur permettre d'adhérer au service et de leur rendre applicables, dans le même temps, les sanctions et procédures de récupération prévues par la LFSS pour 2022 pour les prestataires effectifs.
b) L'exactitude des déclarations de prestations de services souscrites doit pouvoir faire l'objet d'une vérification
D'autre part, en l'état actuel du droit, les Urssaf assurent le contrôle du respect par les personnes qui leur versent des cotisations et contributions sociales des obligations qui leur incombent en la matière.
Aussi les déclarations de prestations de services adressées, dans le cadre du dispositif d'avance des aides sociales et fiscales aux services à la personne, par des prestataires (ou des plateformes ou « têtes de réseau ») ne sont-elles pas explicitement incluses dans le champ de ces contrôles.
Le Gouvernement souhaite y remédier afin d'assurer le contrôle effectif des prestations déclarées et de préciser en conséquence les conditions dans lesquelles les sanctions prévues pour les prestataires déclarant ou acceptant des prestations fictives ou méconnaissant les exigences de la charte d'utilisation du dispositif peuvent être mises en oeuvre au terme de ces contrôles.
c) Le report de la généralisation de l'avance des aides sociales s'avère nécessaire compte tenu des contraintes matérielles auxquelles elle se heurte
Des difficultés substantielles se sont fait jour, en outre, en ce qui concerne le calendrier de mise en oeuvre de la réforme. De fait, la généralisation du versement immédiat de l'APA et de la PCH pour les prestations de services éligibles, prévue, en l'état du droit, pour le 1 er janvier 2023, n'est pas envisageable à cette date en raison de difficultés d'ordre technique qu'il serait préférable de résoudre avant d'amorcer le déploiement du dispositif .
Ces contraintes tiennent notamment à la nécessité de travailler avec les conseils départementaux, qui versent ces prestations dans des conditions variant considérablement en fonction des instruments techniques utilisés, à poser les bases indispensables à la conduite de ce projet. D'après le Gouvernement, il serait notamment nécessaire :
- d' harmoniser les outils informatiques et les pratiques sous l'impulsion de la branche autonomie ;
- de mettre en place des flux financiers et de données entre l'Urssaf Caisse nationale et les conseils départementaux ;
- d' assister les bénéficiaires de l'APA ou de la PCH dans l'utilisation du dispositif ;
- et de garantir la capacité des prestataires à s'équiper des outils informatiques adéquats.
Il est donc proposé de repousser la date de la généralisation du versement immédiat des aides sociales aux services à la personne de deux ans au maximum et de poursuivre, dans cette attente, l'expérimentation en cours dans les départements de Paris et du Nord.
Le Gouvernement envisage de mettre ce délai à profit pour, entre autres :
- développer une interface permettant aux conseils départementaux de consulter les niveaux de consommation de l'APA et de la PCH et des prestations financées dans ce cadre ;
- permettre le versement des aides sociales et fiscales directement au particulier en cas de plan d'aide postérieur à la réalisation des prestations ;
- unifier les deux compteurs d'aides des particuliers employeurs recourant également à des prestataires ;
- et permettre de faire bénéficier les clients de prestataires éligibles à l'APA ou à la PCH de l'avance du crédit d'impôt pour l'emploi d'un salarié à domicile. En effet, celle-ci ne leur est toujours pas ouverte, la généralisation du versement immédiat du seul crédit d'impôt étant nécessaire avant de pouvoir l'assurer en parallèle de celui des aides sociales.
Dans le même temps, la possibilité d'expérimenter le dispositif d'avance des aides sociales et fiscales aux activités de garde d'enfant pourrait être ouverte par la loi dans le cas où le Gouvernement et l'Urssaf Caisse nationale jugeraient opportun d'y procéder au cours de son élaboration.
d) L'avance des aides fiscales aux activités de garde d'enfants de plus de six ans a été mise en oeuvre avec plus d'un an d'avance
À l'inverse, le Gouvernement a déjà mis en oeuvre de façon anticipée le versement immédiat du crédit d'impôt pour l'emploi d'un salarié à domicile pour les activités de garde d'enfants de plus de six ans .
En effet, les prestations afférentes, déclarées au travers du dispositif Cesu , ne sont pas éligibles à la prestation d'accueil du jeune enfant, dont le CMG est une composante, ce qui simplifie considérablement le déploiement du dispositif pour ce public. L'avance des aides fiscales accordées dans ce cadre a ainsi été généralisée en septembre 2022 afin de coïncider avec la rentrée scolaire. Aussi est-il proposé d' avancer la date fixée par la loi du 1 er janvier 2024 au 1 er septembre 2022 .
En revanche, la date de la généralisation du versement immédiat des aides sociales et fiscales aux activités de garde d'enfants de moins de six ans doit être maintenue au 1 er janvier 2024 , dans la mesure où le dispositif Pajemploi , qui permet la déclaration de ces prestations, doit être entièrement rénové d'ici à cette échéance.
B. Le PLFSS pour 2023 apporte par conséquent divers ajustements aux dispositions encadrant la généralisation de l'avance des aides sociales et fiscales aux services à la personne
1. L'article inclut les plateformes et « têtes de réseau » dans le champ des organismes auxquels le service est ouvert et leur rend applicables les sanctions prévues pour les prestataires
Le I modifie la sous-section 2 de la section 4 du chapitre 3 bis du titre III du livre I er du code de la sécurité sociale afin d'assurer la prise en compte des plateformes ou « têtes de réseau ».
• Le A modifie l'article L. 133-8-4, qui établit le dispositif destiné aux clients de prestataires de services à la personne, de façon à permettre :
- au particulier d'utiliser ce dispositif pour déclarer et payer une prestation facturée par un organisme autre que celui qui l'a effectivement réalisée (1°) ;
- au particulier d'autoriser l'organisme facturant la prestation effectivement réalisée par un autre à déclarer à l'Urssaf les sommes dues à ce titre (2°) ;
- à l'organisme qui déclare la prestation sans l'avoir effectivement réalisée d'enregistrer le particulier auprès de l'Urssaf, de déclarer les informations relatives aux sommes dues par le particulier au titre de la prestation et de percevoir de l'Urssaf le montant ainsi dû, après déduction des sommes éventuellement versées directement par le particulier (3°), cet organisme étant tenu de déclarer ces sommes et d'en conserver les pièces justificatives jusqu'au terme du délai de prescription de trois ans 43 ( * ) (4°) ;
• Le B modifie l'article L. 133-8-6, qui fixe le régime des sanctions d'exclusion du dispositif, afin de prévoir que :
- l'organisme qui déclare la prestation sans l'avoir effectivement réalisée recouvre lui-même les sommes qui lui sont dues dans le cas où le particulier bénéficiaire de la prestation est exclu du dispositif pour défaut total ou partiel de paiement des sommes dues après acceptation de la prestation (1°) ;
- cet organisme est exclu du dispositif en cas de méconnaissance des exigences de la charte d'utilisation du service (2°) ;
Il pourra également être exclu s'il accepte ou déclare des prestations fictives, sans qu'une modification législative ne soit requise à cet effet.
• Le C modifie l'article L. 133-8-8 dans le but de permettre aux Urssaf et Caisses générales de sécurité sociale (CGSS) de procéder à une compensation entre le montant des cotisations et contributions sociales leur restant dues au titre de l'emploi de salariés par l'organisme qui déclare la prestation sans l'avoir effectivement réalisée et les sommes dues par l'Urssaf à cet organisme au titre de cette prestation.
2. L'article soumet les déclarations de prestations souscrites dans le cadre du dispositif d'avance des aides sociales et fiscales aux contrôles des Urssaf
Le II modifie la section 4 du chapitre 3 du titre IV du livre II du code de la sécurité sociale.
• Le 1° modifie l'article L. 243-7 de façon à étendre le champ des contrôles des Urssaf et des CGSS aux organismes qui déclarent des prestations ;
• Le 2° modifie l'article L. 243-7-1 A afin de prévoir que la lettre adressée par l'agent chargé du contrôle à la personne contrôlée à l'issue du contrôle mentionne, s'il y a lieu, ses observations et engage la période contradictoire préalable à toute mise en oeuvre des procédures de recouvrement applicables aux sommes versées à tort à un prestataire de services dans le cadre du dispositif dédié 44 ( * ) .
3. L'article prolonge l'expérimentation de l'avance de l'APA et de la PCH et y intègre les aides aux activités de garde d'enfant
Le III modifie l'article 20 de la loi n° 2019-1446 du 24 décembre 2019 de financement de la sécurité sociale pour 2020, qui fixe le cadre juridique de l'expérimentation du versement immédiat des aides sociales et fiscales aux services à la personne.
• Le A :
- étend à la garde d'enfants le champ de l'expérimentation , initialement limité aux secteurs de l'assistance aux personnes âgées, aux personnes handicapées ou aux autres personnes qui ont besoin d'une aide personnelle à leur domicile ou d'une aide à la mobilité dans l'environnement de proximité favorisant leur maintien à domicile et des services aux personnes à leur domicile relatifs aux tâches ménagères ou familiales, et en reporte la clôture du 31 décembre 2022 à une date fixée par décret ou, au plus tard, le 31 décembre 2023 (1°) ;
- étend le champ des aides et prestations sociales concernées par l'expérimentation au crédit d'impôt pour frais de garde des jeunes enfants et, pour les particuliers employeurs et les clients de mandataires, au CMG , tout en simplifiant la référence au crédit d'impôt pour l'emploi d'un salarié à domicile par renvoi à l'article L. 133-5-12 (2°) ;
• Le B supprime la possibilité, pour les particuliers clients de prestataires participant à l'expérimentation, de percevoir directement de l'Urssaf l'avance des aides sociales et fiscales aux services à la personne ;
• Le C procède à deux coordinations découlant de l'intégration du crédit d'impôt pour frais de garde des jeunes enfants dans le champ de l'expérimentation ;
• Le D :
- supprime la mention de la durée de l'expérimentation, actuellement fixée à trois ans, compte tenu de la possibilité accordée au pouvoir réglementaire de fixer sa date de fin par décret ( a du 1°) ;
- procède à une coordination permettant la régularisation, après la fin de l'expérimentation, des sommes versées dans ce cadre au titre de l'avance des deux crédits d'impôt et du CMG ( b du 1°) ;
- prévoit que le rapport d'évaluation devant être remis au Parlement par le Gouvernement à la fin de l'expérimentation porte sur les effets de la contemporanéité des deux crédits d'impôt , et non du seul crédit d'impôt pour l'emploi d'un salarié à domicile ( a du 2°), sur la participation financière des bénéficiaires de l'APA et de la PCH, mais également de ceux du CMG ( b du 2°).
4. L'article modifie le calendrier de déploiement de l'avance de l'APA et de la PCH et des aides fiscales à la garde d'enfant
Le IV modifie le IV de l'article 13 de la loi n° 2021-1754 du 23 décembre 2021 de financement de la sécurité sociale pour 2022, qui détermine le calendrier de mise en oeuvre de la généralisation de l'avance des aides sociales et fiscales aux services à la personne.
• Le 1° :
- avance du 1 er janvier 2024 au 1 er janvier 2023 la date de généralisation du versement immédiat des aides sociales et fiscales aux particuliers employeurs et clients de mandataires pour les activités de garde d'enfant à domicile pour un enfant âgé de six ans et plus au 1 er janvier de l'année de réalisation des prestations ;
- prévoit que la généralisation du versement immédiat des aides sociales et fiscales aux particuliers employeurs et clients de mandataires pour les activités de garde d'enfant à domicile pour un enfant âgé de moins de six ans au 1 er janvier de l'année de réalisation des prestations et pour les activités d'accueil des enfants réalisées par un assistant maternel agréé sera mise en oeuvre à compter d'une date fixée par décret ou, au plus tard, le 1er janvier 2024 .
• Le 2° :
- repousse du 1 er avril 2022 au 14 juin 2022 la date de généralisation du versement immédiat des aides sociales et fiscales aux clients de prestataires pour les prestations de services à la personne . En effet, l'entrée en vigueur de ce dispositif a été différée pour la sécuriser techniquement ;
- avance du 1 er janvier 2024 au 1 er janvier 2023 la date de généralisation du versement immédiat des aides sociales et fiscales aux clients de prestataires pour les prestations de garde d'enfant à domicile pour un enfant âgé de six ans et plus au 1 er janvier 2023 ;
- maintient au 1 er janvier 2024 la date de généralisation du versement immédiat des aides sociales et fiscales aux clients de prestataires pour les prestations de garde d'enfant à domicile pour un enfant âgé de moins de six ans au 1 er janvier de l'année de réalisation des prestations et pour les prestations d'accueil des enfants réalisées par un assistant maternel agréé.
• Le 3° repousse du 1 er janvier 2023 à une date fixée par décret ou, au plus tard, au 1 er janvier 2024 la date d'entrée en vigueur des dispositions relatives à l'articulation entre les dispositifs d'avance des aides sociales et fiscales et le Cesu tiers-payant, qui permet aux allocataires de l'APA ou de la PCH de bénéficier à l'initiative du conseil départemental, de la prise en charge par ce dernier des cotisations et contributions sociales dues au titre de l'emploi d'un salarié à domicile dans le cadre de plans d'aide ou de plans personnalisés de compensation 45 ( * ) , dans le cadre du report à 2024 au plus tard de la généralisation du versement immédiat de l'APA et de la PCH .
• Le 4° ouvre par anticipation le bénéfice du versement immédiat des aides sociales et fiscales aux services à la personne aux particuliers employeurs et aux clients de mandataires et de prestataires de services pour les prestations de garde d'enfant à domicile pour un enfant âgé de six ans et plus au 1 er janvier de l'année de réalisation des prestations dès le 1 er septembre 2022.
Nouveau calendrier de la généralisation du versement immédiat des aides fiscales et sociales aux services à la personne
Source : Commission des affaires sociales du Sénat, d'après l'étude d'impact du PLFSS pour 2023
II - Les modifications considérées comme adoptées par l'Assemblée nationale : des précisions essentiellement rédactionnelles
L'Assemblée nationale est réputée avoir adopté cet article assorti de treize amendements de sa rapporteure générale retenus par le Gouvernement, dont onze amendements rédactionnels .
Un amendement de coordination précise que, lorsqu'à l'issue du contrôle d'un prestataire de services, l'agent chargé du contrôle adresse à celui-ci une lettre mentionnant ses observations et engageant la période contradictoire préalable à la mise en oeuvre des procédures de recouvrement aux sommes lui ayant été versées à tort, la lettre vaut notification et comporte les informations prévues par la loi , à savoir le montant des sommes versées à tort et une invitation à les payer ou à produire des observations sous trente jours.
Un dernier amendement relatif au contrôle des prestataires de services :
- étend à la personne contrôlée , et non plus au seul cotisant, la faculté de demander la prolongation de la durée de la période contradictoire préalable à la mise en oeuvre des procédures de recouvrement prévues par la loi ;
- mais ajoute à la liste des situations faisant obstacle à la prolongation de la durée de la période contradictoire, en sus des cas d'abus de droit et de travail illégal, la mise en oeuvre de la procédure de recouvrement des sommes versées à tort à un prestataire de services ( b du 2° du II).
L'Assemblée nationale est considérée comme ayant adopté cet article ainsi modifié.
III - La position de la commission : avancer aussi vite que possible sans négliger la sécurisation du dispositif
La commission s'était prononcée favorablement à la généralisation de l'avance des aides sociales et fiscales aux services à la personne en 2021.
Elle se félicite aujourd'hui de l'allègement considérable du reste à charge des particuliers employeurs et clients de prestataires bénéficiant des aides fiscales, qui contribue à soutenir un secteur dynamique et créateur d'emplois et à favoriser le recours par les familles aux services dont elles ont besoin pour concilier l'éducation des enfants et la conduite d'une vie professionnelle.
Bien que regrettable dans l'absolu, le report à 2024 au plus tard de la mise en oeuvre du versement immédiat des aides sociales ne semble pas pouvoir intervenir dans des conditions optimales dans les délais prévus et il paraît préférable à la commission d' accorder au Gouvernement le temps nécessaire à la préparation et à la sécurisation du dispositif .
Ce délai doit permettre de faire avancer plus rapidement le chantier de l'avance des aides sociales et fiscales à la garde d'enfants , comme en témoigne l'anticipation du versement immédiat des aides fiscales à la garde d'enfants de plus de six ans, initialement prévue pour 2024 et mise en oeuvre dès septembre 2022. La commission note toutefois que cette dernière a eu lieu alors que la loi ne le permettait pas et regrette que le Gouvernement agisse sans autorisation du Parlement et régularise la situation a posteriori .
Sur proposition de la rapporteure générale, la commission a adopté deux amendements rédactionnels n° 23 et n° 25, ainsi qu'un amendement de coordination n° 24 précisant que le dispositif généralisé dédié aux clients de prestataires est utilisé dans le cadre de l'expérimentation du versement immédiat des aides sociales et des aides fiscales aux personnes bénéficiant également des aides sociales.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
Article 6
Modernisation
du contrôle, du recouvrement social et du droit des cotisants
Cet article vise à apporter plusieurs ajustements législatifs en matière de lutte contre la fraude, d'encadrement des contrôles, de simplification des déclarations sociales et d'unification du recouvrement social.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
I - Le dispositif proposé : diverses mesures relatives au contrôle, à la sanction de la fraude, à la simplification des déclarations sociales et au recouvrement social
A. Le Gouvernement a identifié un grand nombre de dispositions à adopter pour combler les lacunes du droit existant
1. Le renforcement des droits des personnes contrôlées
a) L'extension de l'encadrement des délais des contrôles Urssaf aux entreprises de moins de vingt salariés sécuriserait les cotisants
La durée des contrôles diligentés par les Urssaf et les Caisses générales de sécurité sociale (CGSS) est limitée à trois mois , du début effectif du contrôle à la lettre d'observations, lorsqu'ils visent des entreprises versant des rémunérations à moins de dix salariés ou des travailleurs indépendants 46 ( * ) . L'employeur contrôlé, l'Urssaf ou la CGSS peut néanmoins demander que ce délai limite soit porté à six mois .
La limitation de la durée du contrôle n'est pas applicable lorsqu'est établi au cours des trois premiers mois de contrôle une situation de travail dissimulé 47 ( * ) , une situation d'obstacle à contrôle 48 ( * ) , une situation d'abus de droit 49 ( * ) ou un constat de comptabilité insuffisante ou de documentation inexploitable.
Il en va de même lorsque la personne contrôlée appartient à un ensemble de personnes entre lesquelles il existe un lien de dépendance 50 ( * ) ou de contrôle 51 ( * ) , et que l'effectif de cet ensemble est égal ou supérieur à dix salariés.
En 2018, le législateur a approuvé l'expérimentation de l'extension de cette limitation des délais de contrôle aux entreprises de moins de vingt salariés pour une durée de trois ans, soit jusqu'en août 2021 52 ( * ) . Il a également été prévu que cette expérimentation fasse l'objet d'une évaluation dont les résultats doivent être transmis au Parlement au plus tard six mois avant son terme, soit en février 2021.
Au total, 38,5 % des 20 000 contrôles diligentés dans ce cadre sur cette période (en sus des près de 20 000 contrôles annuels d'entreprises de moins de dix salariés) ont duré moins de trois mois, tandis que les autres ont été prorogés.
Cette limitation des délais de contrôle des entreprises de moins de vingt salariés est toujours appliquée depuis la fin de l'expérimentation et doit désormais être inscrite dans la loi.
Le Gouvernement propose dans le même temps :
- de permettre aux travailleurs indépendants contrôlés de solliciter, comme les employeurs, la prorogation de la période de contrôle ;
- d'étendre le champ des situations rendant inapplicable le délai limite au cas où la personne contrôlée tarde à transmettre les documents demandés par l'agent chargé du contrôle ou demande le report d'une visite de ce dernier.
Dans ce dernier cas, l'étude d'impact du PLFSS pour 2023 précise que l'agent pourra toutefois maintenir le délai de trois mois dans le cas où le retard intervenu dans la communication des documents ne l'empêcherait pas de réaliser le contrôle dans ces délais.
b) La possibilité de solliciter la prorogation de la période contradictoire préalable à l'envoi de toute mise en demeure devrait être étendue aux ressortissants du régime agricole dans un souci d'égalité de traitement
À l'issue d'un contrôle diligenté par une caisse de mutualité sociale agricole (MSA), l'agent chargé du contrôle doit communiquer à la personne contrôlée ses observations sur les cotisations et contributions sociales dues, et l'inviter à y répondre avant la fin de la période contradictoire ainsi engagée, dont la durée est fixée à trente jours 53 ( * ) , avant l'expiration de laquelle aucune mise en demeure ne peut être envoyée 54 ( * ) .
À l'expiration de ces trente jours, l'agent transmet au directeur de la caisse de MSA ses observations accompagnées de l'éventuelle réponse de la personne contrôlée.
Au régime général, depuis 2019 55 ( * ) , la durée de la période contradictoire peut être prorogée sur demande du cotisant reçue par la caisse de MSA avant l'expiration du délai initial de trente jours 56 ( * ) , sauf en cas d'abus de droit 57 ( * ) , de travail dissimulé, de marchandage, de prêt illicite de main-d'oeuvre ou d'emploi d'étranger non autorisé à travailler 58 ( * ) .
À défaut de réponse de la caisse de MSA, la prolongation de trente jours est considérée comme accordée 59 ( * ) .
Dans une logique de convergence, le Gouvernement propose d' étendre la faculté de solliciter la prorogation de la période contradictoire aux assurés du régime agricole .
2. La simplification des procédures de contrôle des sociétés appartenant à un même groupe
En l'état du droit, l'agent chargé du contrôle ne dispose pas de la faculté d'utiliser, dans le cadre d'un contrôle, les documents ou informations obtenus lors du contrôle d'une autre personne appartenant au même groupe que la personne contrôlée .
La Cour de cassation a récemment rappelé que les dispositions réglementaires actuellement en vigueur 60 ( * ) ne permettaient aux agents chargés du contrôle de recueillir des informations qu'auprès de la personne contrôlée et des personnes rémunérées par elle 61 ( * ) , à l'exclusion des autres sociétés du même groupe et de leurs salariés.
Dans le cas d'espèce, l'Urssaf avait procédé à plusieurs chefs de redressement à l'encontre d'une société sur la base de documents et d'informations communiqués par d'autres sociétés appartenant au même groupe dans le cadre d'un contrôle coordonné au niveau national de l'ensemble des sociétés du groupe. Constatant que les renseignements ainsi recueillis autrement qu'à travers l'exercice du droit de communication n'avaient pas été obtenus auprès de la société contrôlée, la Cour a jugé irrégulière la procédure de contrôle et a annulé les chefs de redressement.
La seule possibilité qui s'offre dans ce cas à l'agent chargé du contrôle est donc de recourir au droit de communication , qui permet d'obtenir, sans que s'y oppose le secret professionnel, les documents et informations nécessaires aux agents chargés du contrôle des Urssaf, CGSS et caisses de MSA pour accomplir leurs missions de contrôle et leur mission de lutte contre le travail dissimulé 62 ( * ) .
Les documents et informations sollicités dans le cadre du droit de communication doivent être transmis dans les trente jours qui suivent la réception de la demande , le silence gardé ou le refus de déférer à la demande étant puni d'une pénalité de 1 500 euros par cotisant concerné, sans que le total de la pénalité puisse être supérieur à 10 000 euros.
Afin de simplifier les procédures de contrôle et d'alléger la charge déclarative incombant aux personnes contrôlées, le Gouvernement souhaite permettre aux agents chargés du contrôle d' utiliser, dans le cadre de leurs missions, des documents et informations obtenus auprès d'autres personnes appartenant au même groupe que la personne contrôlée , en instaurant, à la charge de l'agent, une obligation d'information sur l'origine de ces éléments et de communication des pièces sur demande de la personne contrôlée.
Cette faculté serait accordée aux agents chargés du contrôle des Urssaf, des CGSS et des caisses de MSA.
3. Le renforcement de la lutte contre le travail dissimulé et la fraude au détachement
a) L'augmentation des pénalités infligées aux donneurs d'ordres en cas de travail dissimulé de grande ampleur ou de récidive suit une logique de justice
Toute personne est tenue de vérifier lors de la conclusion d'un contrat dont l'objet porte sur une obligation d'un montant au moins égal à 5 000 euros hors taxe 63 ( * ) en vue de l'exécution d'un travail, de la fourniture d'une prestation de services ou de l'accomplissement d'un acte de commerce, et périodiquement jusqu'à la fin de l'exécution du contrat, que son cocontractant ne recourt pas au travail dissimulé 64 ( * ) .
Si elle manque à cette obligation ou si elle est condamnée pour avoir recouru directement ou par personne interposée aux services de celui qui exerce un travail dissimulé, la personne en question est tenue solidairement avec le cocontractant :
- au paiement des impôts, taxes et cotisations obligatoires, ainsi que des pénalités et majorations dues par ce dernier au Trésor ou aux organismes de protection sociale ;
- le cas échéant, au remboursement des sommes correspondant au montant des aides publiques dont il a bénéficié ;
- au paiement des rémunérations, indemnités et charges dues par lui à raison de l'emploi de salariés dont le travail était dissimulé 65 ( * ) .
De même, le donneur d'ordre doit, lorsqu'il est informé par écrit par un agent de contrôle du travail illégal, ou par un syndicat ou une association professionnels, ou une institution représentative du personnel du recours par le cocontractant au travail dissimulé, enjoindre aussitôt à ce dernier de faire cesser sans délai cette situation 66 ( * ) .
À défaut, il est tenu solidairement avec son cocontractant au paiement des impôts, taxes, cotisations, rémunérations et charges faisant l'objet du redressement.
Au surplus, les réductions ou exonérations des cotisations ou contributions sociales dont le donneur d'ordre manquant à l'une de ces deux obligations a bénéficié au titre des rémunérations versées à ses salariés sont annulées si le cocontractant a, au cours de la même période, recouru au travail dissimulé 67 ( * ) . Le montant global de cette annulation ne peut toutefois excéder 15 000 euros pour une personne physique et 75 000 euros pour une personne morale .
Le Gouvernement souhaite moduler cette dernière pénalité de façon à prendre en compte le niveau de gravité des faits commis à la fois par le donneur d'ordre et par le cocontractant.
Il est ainsi proposé, pour les donneurs d'ordres « récidivistes », ayant déjà fait l'objet d'une telle sanction au cours des cinq dernières années , de remplacer le plafonnement à 15 000 euros pour une personne physique et 75 000 euros pour une personne morale de l'annulation des réductions ou exonérations des cotisations ou contributions sociales par un plafonnement à hauteur du montant total des sommes mises à sa charge au titre de la solidarité financière , ce qui aboutirait, pour les entreprises dont la masse salariale est importante, à un alourdissement de la pénalité.
À l'inverse, un donneur d'ordre n'ayant fait l'objet d'aucune annulation de réductions ou d'exonérations depuis cinq ans bénéficierait d'un plafond réduit si les sommes mises à sa charge au titre de la solidarité financière étaient inférieures à 15 000 euros pour une personne physique et 75 000 euros pour une personne morale .
D'autre part, le montant du redressement des cotisations et contributions sociales mis en recouvrement à l'issue d'un contrôle diligenté par un Urssaf ou une CGSS ou de la transmission à ces organismes d'un procès-verbal de travail dissimulé est majoré de 25 % en cas de constat d'infraction de travail dissimulé 68 ( * ) .
Cette majoration est portée à 40 % dans les cas suivants :
- emploi dissimulé d'un mineur soumis à l'obligation scolaire ;
- emploi d'une personne dont la vulnérabilité ou l'état de dépendance sont apparents ou connus de l'auteur ;
- commission en bande organisée de l'infraction de travail dissimulé ou de publicité tendant à favoriser sciemment le travail dissimulé 69 ( * ) .
Si le cocontractant ayant commis l'infraction procède au règlement intégral des cotisations, pénalités et majorations de retard dans un délai de trente jours à compter de la notification de la mise en demeure ou s'il a présenté un plan d'échelonnement du paiement au directeur de l'organisme de contrôle et si ce dernier l'a accepté dans le même délai, une réduction de dix points du taux de ces majorations lui est accordée , sauf en cas de nouvelle constatation de travail dissimulé dans les cinq années suivantes, auquel cas la majoration est portée de 25 % à 45 % ou de 40 % à 60 %.
Il serait souhaitable, dans un souci d'équité et d'efficacité, d' étendre le bénéfice de cette réduction du taux de majoration au donneur d'ordre .
b) La simplification des règles d'assujettissement des salariés frauduleusement détachés par une entreprise de travail temporaire étrangère facilitera la lutte contre la fraude au détachement
Lorsqu'une entreprise de travail temporaire (ETT) a pour objet de mettre des salariés liés par un contrat de travail temporaire exclusivement à la disposition d'entreprises utilisatrices exerçant une activité agricole 70 ( * ) , ces salariés relèvent du régime des salariés agricoles 71 ( * ) .
Or, d'après l'étude d'impact du PLFSS pour 2023, en cas de contrôle de la situation d'un salarié exerçant une activité agricole, mais employé par une ETT ne mettant pas ses salariés à la seule disposition d'entreprises agricoles et relevant donc du régime général, les agents de contrôle des caisses de MSA qui constatent une infraction doivent transmettre leurs constats aux agents de contrôle des Urssaf et CGSS afin qu'ils procèdent au redressement.
Dans ce cas, si une fraude au détachement commise par une ETT étrangère est constatée, l'Urssaf ou la CGSS doit, après transmission par la MSA des éléments issus du contrôle, faire procéder à la désaffiliation des salariés concernés du régime de sécurité sociale de l'État dans lequel l'ETT est immatriculée, à leur affiliation au régime général et au redressement des cotisations dues
Le détachement dans l'Union européenne et la fraude au détachement
Le détachement consiste, pour une entreprise établie dans un État membre de l'Union européenne, à envoyer un ou plusieurs de ses salariés dans un autre État membre en vue d'y effectuer temporairement un travail 72 ( * ) . La prestation de services peut consister soit dans l'exécution de travaux par une entreprise, pour son compte et sous sa direction, dans le cadre d'un contrat conclu entre cette entreprise et le destinataire de la prestation de services, soit dans la mise à disposition de travailleurs en vue de leur utilisation par une entreprise, dans le cadre d'un marché public ou d'un marché privé.
Les conditions de travail et d'emploi applicables aux travailleurs détachés sont celles de son État membre d'origine, à l'exception des règles applicables sur le territoire de l'État membre dans lequel le travail est exécuté en matière de durée maximale du travail, de périodes minimales de repos, de durée minimale des congés annuels payés, de rémunération (y compris la majoration pour les heures supplémentaires), de sécurité, de santé et d'hygiène au travail, de mise à disposition de travailleurs (notamment par les ETT), d'égalité de traitement entre hommes et femmes ou encore de remboursement des dépenses de voyage, de logement et de nourriture des travailleurs éloignés de leur domicile pour des raisons professionnelles 73 ( * ) .
Du reste, le travailleur détaché demeure affilié au régime de sécurité sociale de son État membre d'origine à condition que la durée prévisible de son détachement n'excède pas 24 mois et qu'il ne soit pas envoyé en remplacement d'une autre personne 74 ( * ) .
En 2017, plus de 500 000 travailleurs européens étaient déclarés détachés en France, dont 73 % proviennent d'Allemagne, d'Espagne, du Portugal, de Belgique, d'Italie, de Pologne et du Luxembourg 75 ( * ) .
Le détachement donne lieu à de multiples cas de fraude, qui sont rassemblés en trois grandes catégories par la Cour des comptes :
- l 'omission des formalités obligatoires , en particulier l'absence de déclaration préalable au détachement ;
- le non-respect des règles du droit du travail national applicables aux salariés détachés ;
- l a fraude complexe, en particulier la fraude à l'établissement , dans le cadre de laquelle des sociétés dites « coquilles vides », installées dans d'autres États membres, déclarent en France des travailleurs détachés afin de bénéficier du régime social et fiscal du pays d'installation et diminuer ainsi le montant des impôts, cotisations et contributions sociales dues au titre de l'emploi de ces salariés, alors que la société ou les salariés ont une activité stable, habituelle et continue en France.
Compte tenu de la complexité de cette procédure et afin de lutter plus efficacement contre la fraude au détachement, le Gouvernement propose d' affilier au régime agricole tous les salariés frauduleusement détachés par une ETT étrangère et exerçant une activité agricole, quel que soit l'objet de l'ETT .
4. La simplification des déclarations sociales et l'unification du recouvrement social
a) Le transfert aux Urssaf du recouvrement des cotisations du régime des mines n'aboutirait pas à la simplification attendue des démarches des cotisants
Sur proposition du Gouvernement, le Parlement a entériné, en LFSS pour 2020 76 ( * ) , le principe de l'unification du recouvrement social sous la responsabilité de l'Urssaf Caisse nationale et a complété les missions des Urssaf, désormais chargées d'assurer, entre autres :
- le recouvrement de l'ensemble des cotisations et contributions finançant les régimes de base ou complémentaires de sécurité sociale rendus obligatoires par la loi à la charge des salariés ou assimilés autres que les salariés agricoles et leurs employeurs ;
- et le contrôle des cotisations, versements et contributions dont elle assure le recouvrement, sauf pour les éléments dont le contrôle est confié par la loi à un autre organisme 77 ( * ) .
Sont toutefois exclus du champ de compétence des Urssaf plusieurs types de cotisations, dont les cotisations d'assurance vieillesse dues au titre des régimes comptant moins de 500 employeurs redevables et acquittant globalement moins de 500 millions d'euros de cotisations par an , recouvrées par les employeurs concernés 78 ( * ) .
Un calendrier de mise en oeuvre des transferts de recouvrement aux Urssaf courant jusqu'en 2023 a été arrêté par le législateur. Toutefois, le Parlement a permis au Gouvernement de reporter ou d'avancer par décret la date de chacun de ces transferts, dans la limite de deux ans.
Parmi les cotisations recouvrées par la CDC figurent les cotisations maladie, vieillesse, famille et AT-MP dues à la Caisse autonome nationale de sécurité sociale dans les mines (CANSSM) et les contributions dues au Fonds national d'aide au logement (FNAL), le versement mobilité et la contribution de solidarité pour l'autonomie (CSA) dont sont redevables les ressortissants du régime des mines.
Ce régime comptant moins de 500 employeurs redevables et acquittant globalement moins de 500 millions d'euros de cotisations par an, le transfert aux Urssaf concernerait le recouvrement de l'ensemble des cotisations et contributions collectées par la CDC pour le compte de la CANSSM, à l'exception des cotisations de retraite .
Une double interlocution serait donc maintenue pour les cotisants concernés 79 ( * ) , annihilant la dimension simplificatrice du transfert .
Le régime des mines étant fermé aux nouveaux entrants depuis le 1 er septembre 2010 80 ( * ) , il serait préférable d' annuler le transfert aux Urssaf du recouvrement des cotisations qui lui sont dues .
Par ailleurs, le Gouvernement souhaite transférer aux Urssaf le recouvrement de la cotisation due au titre de l'allocation temporaire d'invalidité des agents des collectivités locales (ATIACL) , assuré jusqu'ici par la CDC, mais non explicitement inclus dans le calendrier de mise en oeuvre de l'unification du recouvrement social.
Prévu pour le 1 er janvier 2023 en l'état actuel du droit, ce transfert, comme celui du recouvrement des autres cotisations collectées par la CDC, ne devrait pas intervenir avant le 1 er janvier 2024 a minima .
b) L'objectif de simplification des déclarations sociales appelle la disparition de certaines déclarations spécifiques
Le développement de la DSN, qui remplace la quasi-totalité des démarches des entreprises en la matière (45 à ce jour) 81 ( * ) , ainsi que diverses formalités liées à l'ouverture de droits sociaux (liquidation des indemnités journalières, formalités chômage, alimentation des comptes retraite et du compte personnel de formation, etc .), a permis de faire converger les procédures déclaratives des employeurs.
Ouverte à partir de 2013 aux entreprises volontaires 82 ( * ) , la DSN a été généralisée à l'ensemble des employeurs du secteur privé au 1 er janvier 2017 83 ( * ) , puis étendue progressivement aux employeurs publics, pour lesquels elle est obligatoire depuis le 1 er janvier 2022 84 ( * ) . À ce jour, elle concerne 2,2 millions d'entreprises, 60 000 établissements publics et 28 millions de salariés et agents publics.
Réalisée sur le site net.entreprises.fr et transmise par voie électronique, la DSN est structurellement basée sur l'acte de paie, dont elle est un sous-produit . Elle établit, pour chaque salarié ou assimilé :
- le lieu d'activité et les caractéristiques de l'emploi et du contrat de travail ;
- les montants des rémunérations, des cotisations et contributions sociales et la durée de travail retenus ou établis pour la paie de chaque mois ;
- les dates de début et de fin de contrat, de suspension et de reprise du contrat de travail intervenant en cours de mois ;
- le cas échéant, une régularisation au titre des données inexactes ou incomplètes transmises au cours des mois précédents 85 ( * ) .
Cette nouvelle déclaration unifiée tend à rationaliser le système déclaratif en mutualisant la collecte des données, partagées entre les organismes sociaux selon leurs besoins, de façon à réduire la charge administrative pesant sur les employeurs, ainsi qu'à sécuriser les droits des assurés en limitant les risques d'erreur ou d'oubli.
Les organismes destinataires de la DSN utilisent les données qu'elle contient pour déterminer le taux de certaines cotisations sociales, pour recouvrer les cotisations et contributions sociales et certaines impositions, pour vérifier leur montant et verser certains revenus de remplacement, entre autres.
En somme, la DSN constitue désormais, pour les régimes concernés, le vecteur déclaratif unique des revenus d'activité des salariés.
Évolution des procédures déclaratives depuis l'entrée en vigueur de la DSN
Source : Rapport fait au nom de la mission d'évaluation et de contrôle de la sécurité sociale de la commission des affaires sociales du Sénat par M. René-Paul Savary et Mme Cathy Apourceau-Poly, Sénateur et Sénatrice (725, 2021-2022), 21 juin 2022
En parallèle, tout organisme versant des sommes imposables autres que des salaires et tout organisme versant des prestations sociales , y compris au titre de la protection sociale complémentaire, non imposables , doit adresser mensuellement une DSN « Prélèvement à la source - Revenus autres » (PASRAU) comportant pour chacune des personnes attributaires de ces sommes et prestations les informations relatives à ces versements.
Or, bien qu'elle s'y étende en pratique, cette obligation ne concerne pas textuellement les sommes non imposables mais soumises à cotisations et contributions sociales pouvant être versées à la personne concernée.
Le Gouvernement souhaite mentionner explicitement ces sommes dans la loi , dans la mesure où la DSN PASRAU n'a pas uniquement vocation à permettre le calcul du prélèvement à la source applicable à ces revenus, mais également celui des prélèvements sociaux afférents.
La déclaration de ces revenus de remplacement en DSN PASRAU serait rendue obligatoire à compter du 1 er janvier 2024 , un décret en Conseil d'État et un arrêté ministériel devant préciser les modalités déclaratives des revenus de remplacement en particulier.
D'autre part, un certain nombre de sommes restent actuellement en dehors du champ de la DSN et de celui de la DSN PASRAU . Il s'agit de revenus versés par des tiers pour le compte de l'employeur ou à l'occasion de la relation de travail, à savoir :
- les indemnités versées par les caisses de congés payés dans les secteurs où les employeurs sont tenus d'adhérer à l'une de ces caisses 86 ( * ) (bâtiment et travaux publics, transport, dockers) ;
- les avantages de préretraite ;
- les allocations relatives aux congés de fin d'activité, à la pénibilité ou à l'amiante versées dans certains secteurs ;
- les revenus de remplacement versés par des institutions de prévoyance au titre de garanties conventionnelles dans certains secteurs, notamment le BTP.
Du fait de la généralisation de la DSN, la persistance de déclarations tierces fait obstacle à la volonté de simplification des démarches déclaratives qui anime les pouvoirs publics et le Groupement d'intérêt public « Modernisation des déclarations sociales » (GIP MDS) depuis plusieurs années et doit dès lors être évitée.
Or, les caisses de congés payés recourent encore à la déclaration annuelle des données sociales unifiée (DADS-U), l'une des déclarations auxquelles s'est substituée la DSN et qui doit disparaître prochainement, pour alimenter les comptes de carrière des salariés concernés au titre des indemnités qu'elles leur versent.
Dans ce cadre, le Gouvernement propose d' intégrer dans le champ de la DSN PASRAU, d'ici au 1 er janvier 2024, l'ensemble des revenus de remplacement versés par une personne autre que l'employeur.
Les indemnités de congés payés, quant à elles, sont des revenus d'activité. Toutefois, les caisses de congés payés ne sont pas en mesure de renseigner une DSN, tandis que les organismes destinataires des déclarations actuelles ne peuvent pas recevoir une DSN PASRAU pour des revenus d'activité.
Il est donc demandé d'autoriser le Gouvernement à déterminer par décret une procédure permettant d'assurer un échange d'informations entre les caisses de congés payés et les employeurs en vue d' assurer la transmission des données nécessaires à l'établissement au travers d'une déclaration sociale unique .
Concrètement, il s'agirait de permettre soit aux caisses de congés payés d'émettre une DSN en recevant des informations complémentaires de la part de l'employeur, soit aux caisses de congés payés et aux employeurs d'adresser séparément des données aux organismes destinataires de la DSN.
c) L'alignement de l'assiette des cotisations des notaires, clercs et employés de notaires sur celle des cotisations dues au régime général régularisera la pratique constante de la CRPCEN
L'activité de recouvrement de la Caisse de retraite et de prévoyance des clercs et employés de notaires (CRPCEN) sera quasi-intégralement 87 ( * ) transférée aux Urssaf à compter du 1 er janvier 2023 .
Contrairement aux cotisations dues au régime général, qui sont assises sur les revenus d'activité pris en compte pour la détermination de l'assiette de la CSG, mais dont sont exclues plusieurs catégories de revenus 88 ( * ) , les cotisations obligatoires dues par les notaires, les clercs et les employés de notaires à la CRPCEN reposent théoriquement sur des assiettes très englobantes .
Les cotisations dues à la CRPCEN
Quatre catégories de cotisations sont perçues par la CRPCEN, à savoir :
- u ne cotisation obligatoire pour tous les notaires en exercice ayant des clercs et employés , ainsi que pour les chambres de notaires, les caisses de garantie et les organismes professionnels assimilés, assise sur les salaires, gratifications et avantages de toute nature, alloués par les employeurs aux clercs et employés, sans exception ni réserve ;
- une autre cotisation obligatoire pour tous les notaires en exercice , assise l'ensemble des émoluments et honoraires définis par les textes législatifs ou réglementaires en vigueur et prélevés sur le montant desdits émoluments et honoraires ;
- une cotisation obligatoire pour les clercs et employés des études notariales, des chambres de notaires, des caisses de garantie, de la CRPCEN et des organismes professionnels assimilés, assise sur les salaires, gratifications et avantages de toute nature qui leur sont alloués par les employeurs, sans exception ni réserve ;
- une cotisation obligatoire assise sur les avantages de retraite servis par la CRPCEN 89 ( * ) .
Or, dans la pratique, l'assiette de cotisation retenue par la CRPCEN est celle des cotisations du régime général .
Dans la perspective du transfert de compétence aux Urssaf, il paraît nécessaire de traduire cette pratique dans la loi .
d) Les modalités de règlement par l'Urssaf Caisse nationale des créances correspondant aux cotisations concernées par le reversement des sommes dues doivent faire l'objet d'une modification
La LFSS pour 2022 a apporté divers ajustements au système de reversement par l'Urssaf Caisse nationale des cotisations sur la base des sommes dues 90 ( * ) .
En particulier, pour les cotisations déjà recouvrées par les Urssaf entrant dans le champ du reversement des sommes dues, le législateur a prévu la reprise par l'Urssaf Caisse nationale des créances antérieures à la mise en oeuvre de ce nouveau mode de reversement , en disposant que ces créances font l'objet d'un versement à hauteur de leur valeur estimée recouvrable au 1 er janvier 2022 et en renvoyant à une convention entre l'Urssaf Caisse nationale et les attributaires concernés les modalités de leur règlement.
Le Gouvernement propose aujourd'hui d' exclure du champ conventionnel la fixation des modalités de règlement des créances aux organismes complémentaires 91 ( * ) et aux autorités organisatrices 92 ( * ) de la mobilité, et de prévoir que leur montant et les modalités de leur règlement sont constatés et fixés par arrêté du ministre chargé de la sécurité sociale.
En effet, compte tenu du nombre d'organismes concernés et de la faiblesse des enjeux financiers pris individuellement, la conclusion d'une convention avec chaque organisme n'est ni réalisable, ni souhaitable.
e) Le dispositif de « DSN de substitution » ferait l'objet d'un nouvel encadrement
Lorsqu'une erreur est identifiée dans une DSN par l'un des organismes destinataires de ses données, ce dernier peut entrer en contact avec l'entreprise en vue de procéder à sa correction. À ce jour toutefois, il ne peut assurer la mise en conformité de la DSN lorsque l'employeur n'y procède pas lui-même.
Les corrections apportées par chaque organisme à ses données demeurent alors cantonnées au régime concerné. Il peut alors en résulter des discordances entre les données des assurés en question entre les différents régimes.
Pour remédier à cette difficulté, le législateur a prévu que les déclarants soient informés des résultats des vérifications d'exhaustivité, de conformité et de cohérence réalisées par les organismes destinataires de la DSN 93 ( * ) . En cas de constat d'anomalie, les déclarants sont tenus d'effectuer les corrections requises. En l'absence de correction, celle-ci pourra être réalisée par les organismes destinataires de la DSN, qui émettront une « DSN de substitution » .
Un décret en Conseil d'État, non publié à ce jour, doit déterminer les conditions et les modalités d'application de ces dispositions, et notamment la procédure d'échange contradictoire préalable à la correction des déclarations par les organismes destinataires et les modalités d'organisation garantissant le caractère simple et coordonné des procédures qu'il prévoit 94 ( * ) . L'absence de correction de la part de l'employeur entraînera l'application d'une pénalité 95 ( * ) .
La DSN de substitution permettra ainsi de transmettre les corrections à l'ensemble des destinataires de la DSN . Ces rectifications importent particulièrement dans le cas des prestations contributives, comme les pensions de retraite, dont le montant peut être impacté par une anomalie déclarative.
Le Gouvernement propose d'apporter plusieurs modifications aux dispositions existantes. Il souhaite d'abord réserver aux organismes de sécurité sociale, à l'exclusion, par exemple, des gestionnaires de régimes complémentaires de retraite, la faculté d'émettre cette DSN de substitution . D'autre part, il propose de garantir qu'une seule DSN de substitution soit émise pour le compte de l'ensemble des organismes destinataires .
f) Le Gouvernement souhaite simplifier les relations financières de la MSA avec les attributaires des sommes qu'elle recouvre
En 2019 96 ( * ) , le législateur a simplifié les relations financières entre les Urssaf et les organismes attributaires des sommes qu'elles recouvrent en instaurant, à compter du 1 er janvier 2022, le reversement des cotisations sur la base des sommes dues.
De façon générale, l'Urssaf Caisse nationale centralise l'ensemble des sommes recouvrées par les Urssaf dans l'hexagone et les CGSS dans les outre-mer et assure la notification et le versement à chaque attributaire des sommes recouvrées qui lui reviennent.
À titre dérogatoire, pour certaines catégories de cotisations et de contributions sociales, le produit reversé n'est plus celui des sommes effectivement recouvrées, mais celui des sommes dues par les assurés, telles qu'elles ont été déclarées dans la DSN puis contrôlées, sans tenir compte des éventuels impayés 97 ( * ) .
En contrepartie, l'Urssaf Caisse nationale applique aux sommes collectées un taux forfaitaire fixé au regard du risque de non-recouvrement d'une partie de ces sommes .
Ce taux est fixé par attributaire ou catégorie d'attributaires, dans des conditions fixées par décret en Conseil d'État, par arrêté des ministres chargés de la sécurité sociale et du budget dans la limite, pour les cotisations ou contributions dont le recouvrement est transféré aux Urssaf à compter du 1 er janvier 2020, du taux moyen de non-recouvrement de ces cotisations ou contributions observé l'année précédant celle du transfert de compétence 98 ( * ) .
De plus, la loi prévoit que l'Urssaf Caisse nationale prélève sur les sommes recouvrées des frais de gestion déterminés dans des conditions prévues par décret en Conseil d'État.
Il était enfin prévu qu'un décret en Conseil d'État définisse les modalités selon lesquelles l'Urssaf Caisse nationale met à disposition des attributaires les informations nécessaires à l'exercice de leurs missions .
Le Gouvernement a récemment apporté les précisions réglementaires nécessaires à l'application de ces dispositions 99 ( * ) .
L'encadrement réglementaire du reversement des sommes dues
Le décret n° 2022-136 du 5 février 2022 a précisé les modalités de calcul du taux de retenue pour non-recouvrement, les critères de détermination des frais de gestion appliqués par l'Urssaf Caisse nationale sur les sommes reversées et les modalités de mise à la disposition des attributaires des informations nécessaires à l'exercice de leurs missions.
En premier lieu, le taux forfaitaire pour frais de non-recouvrement sera déterminé pour cinq années par arrêté ministériel pour chacun des attributaires des cotisations et contributions concernées par le reversement des sommes dues 100 ( * ) . Il correspondra à la moyenne, pour les dix exercices civils antérieurs à la quatrième année précédant celle à laquelle ce taux commence à être appliqué, des taux de restes à recouvrer (TRAR) au terme de la troisième année suivant chaque exercice. Le taux de retenue pour non-recouvrement ne pourra pas être égal à zéro . Le cas échéant, l'attributaire peut demander l'application de la limite légale , fixée au niveau du taux moyen de non-recouvrement des cotisations et contributions concernées l'année précédant celle du transfert de compétence.
Le taux forfaitaire pour frais de non-recouvrement n'est toutefois pas applicable lorsque deux conditions sont réunies , à savoir :
- les TRAR des cotisations ou contributions concernées au terme du mois de leur exigibilité sont supérieurs à un ou plusieurs seuils prévus par arrêté ;
- cette hausse des TRAR résulte d'une autorisation de report total ou partiel du paiement des cotisations sociales prévue par des dispositions législatives ou réglementaires.
Dans une telle situation (par exemple, dans un scénario identique à celui de la crise sanitaire de 2020), afin de ne pas faire peser un poids excessif sur l'Urssaf Caisse nationale, celle-ci appliquerait le TRAR moyen constaté à la fin du même mois et les sommes encaissées ultérieurement au titre de ces mêmes périodes seraient intégralement reversées aux attributaires . Les TRAR des sommes exigibles pendant les mois durant lesquels ces modalités dérogatoires seraient appliquées ne seraient pas pris en compte lors de la révision du taux forfaitaire à l'issue de la période quinquennale.
Le montant des frais de gestion prélevés par l'Urssaf Caisse nationale est, quant à lui, déterminé par l'application aux sommes reversées d'un taux fixé par arrêté et déterminé en fonction du statut juridique et de la nature des activités des redevables, de leur nombre, des montants reversés, des modalités de recouvrement et des actions de recouvrement et de contrôle mises en oeuvre au titre des recettes affectées aux attributaires 101 ( * ) . Dans le cadre du reversement des sommes dues, les frais de gestion sont appliqués sur les sommes dues après déduction du taux forfaitaire pour frais de non-recouvrement.
En outre, il est prévu que l'Urssaf Caisse nationale communique à chacun des attributaires, sous format électronique, les données, autres que celles dont ils sont destinataires dans le cadre de la DSN, qui sont nécessaires à l'exercice de leurs missions, et notamment à leur pilotage financier et au contrôle par ces organismes des sommes qui leur sont reversées 102 ( * ) . Ces données sont celles qui permettent l'identification des redevables et des sommes dues par ceux-ci, ainsi que l'attribution des droits sociaux des ressortissants des organismes ; elles peuvent être conservées par les attributaires pour une durée maximale de trois ans. Les catégories de données communiquées sont précisées par un arrêté dit « filtre » 103 ( * ) .
Enfin, une convention conclue entre l'Urssaf Caisse nationale et chacun de ses attributaires régit leurs relations financières dans le cadre du reversement des sommes dues et en précise les modalités 104 ( * ) . Lors de la révision quinquennale du taux de retenue pour non-recouvrement, l'Urssaf Caisse nationale doit établir un bilan des TRAR justifiant le taux retenu pour chaque attributaire ou catégorie d'attributaires.
Source : Rapport fait au nom de la mission d'évaluation et de contrôle de la sécurité sociale de la commission des affaires sociales du Sénat par M. René-Paul Savary et Mme Cathy Apourceau-Poly, Sénateur et Sénatrice (725, 2021-2022), 21 juin 2022
En faisant peser sur le régime général le risque de non-recouvrement des attributaires des cotisations recouvrées par les Urssaf, le reversement des sommes dues permet de garantir la prévisibilité des recettes des attributaires .
En compensation, le produit des majorations de retard et pénalités dues par les assurés, qui représentait 50 millions d'euros en 2019, est affecté au régime général et réparti entre ses branches dans des conditions déterminées par arrêté 105 ( * ) . Pour 2022, la clé de répartition retenue prévoit l'attribution de 41,4 % de ce produit à la branche maladie, de 33,2 % à la branche vieillesse, de 14 % à la branche famille, de 7,1 % à la branche autonomie et de 4,3 % à la branche AT-MP 106 ( * ) .
La Caisse centrale de la mutualité sociale agricole (CCMSA), quant à elle, reverse encore les seules sommes effectivement collectées à ses attributaires, notamment l'Agirc-Arrco pour ce qui concerne les cotisations de retraite complémentaire des salariés agricoles et les autorités organisatrices de la mobilité dans le cadre du versement mobilité.
Afin d'offrir à ces organismes une visibilité accrue et d'harmoniser les modalités de reversement des sommes collectées entre l'Urssaf Caisse nationale et la CCMSA, le Gouvernement propose d' appliquer le reversement sur la base des sommes dues aux cotisations et contributions sociales collectées recouvrées par la CCMSA pour le compte de ses attributaires.
Précisions, pour ce qui concerne les cotisations collectées par la CCMSA au profit de l'Agirc-Arrco et qu'elle recalcule salarié par salarié à la maille individuelle, que la notion de « sommes dues » correspond juridiquement à la fois :
- aux cotisations déclarées par le cotisant ou celles dont il est taxé d'office à défaut de déclaration ;
- et aux cotisations qui lui sont réclamées à l'occasion de corrections ultérieures et dont il admet être redevable ou, s'il les conteste, dont un jugement définitif établit qu'elles sont effectivement à sa charge, minoration faite de celles qui lui sont éventuellement remises à l'occasion d'un tel contrôle.
5. L'impact financier de ces dispositions
Le Gouvernement estime que l'ensemble des mesures prévues par le présent article permettraient de générer, tous régimes obligatoires de base confondus, des recettes supplémentaires à hauteur de 500 000 euros par an dès 2023 , dont 200 000 pour chacune des branches maladie et vieillesse, et 100 000 euros au titre de la branche famille.
B. Le PLFSS pour 2023 procède par conséquent à des améliorations éparses des dispositifs existants
Le I modifie diverses dispositions du code de la sécurité sociale :
• Le A modifie l'article L. 133-4-5, qui fixe le régime des sanctions applicables au donneur d'ordre ayant manqué de vigilance en cas d'infraction de travail dissimulé commise par son cocontractant ou n'ayant pas enjoint à ce dernier de mettre faire cesser cette situation lorsqu'il en est informé, de façon à :
- procéder à des modifications d'ordre légistique ( a du 1° et 4°) et rédactionnel ( b du 1°) ;
- supprimer le plafonnement à 15 000 euros pour une personne physique et 75 000 euros pour une personne morale de l'annulation des réductions ou exonérations de cotisations ou contributions dont le donneur d'ordre fautif a bénéficié au titre des rémunérations versées à ses salariés (2°) ;
- prévoir que cette annulation est plafonnée à hauteur du montant total des sommes mises à la charge du donneur d'ordre fautif au titre de la solidarité financière , ce plafond étant réduit lorsque le donneur d'ordre n'a fait l'objet d'aucune annulation de réductions ou d'exonérations depuis cinq années , à la condition que lesdites sommes soient inférieures à 15 000 euros pour une personne physique et 75 000 euros pour une personne morale (3°) ;
• Le B modifie l'article L. 133-5-3, qui détermine le cadre légal de la DSN et de la DSN PASRAU, dans le but :
- en ce qui concerne la DSN :
- de préciser explicitement qu'elle est adressée aux Urssaf, CGSS et caisses de MSA, selon le régime dont relève le salarié, et non plus à un organisme désigné par décret (1°) ;
- de procéder à une modification d'ordre rédactionnel (1°) ;
- en ce qui concerne la DSN PASRAU :
- de rendre obligatoire son émission pour tout organisme :
• versant des sommes imposables ou soumises à cotisations ou contributions sociales ou versant des prestations sociales figurant sur une liste fixée par arrêté du ministre chargé de la sécurité sociale et du ministre chargé du budget, de façon à intégrer les sommes assujetties à prélèvements sociaux dans ce champ ;
• et le faisant à un titre autre qu'employeur ( a du 2°) ;
- de préciser explicitement que la DSN PASRAU est adressée aux Urssaf et CGSS et à l'administration fiscale, et non plus à un organisme désigné par décret ( a du 2°) ;
- de prévoir que les employeurs qui versent de telles sommes ou prestations uniquement à leurs salariés ou assimilés ou à leurs anciens salariés ou assimilés déclarent les versements correspondants au moyen de la DSN ( b du 2°) ;
- en ce qui concerne ces deux déclarations :
- de prévoir que les informations que les organismes et administrations destinataires de la DSN et de la DSN PASRAU mettent à disposition des déclarants pour leur permettre de renseigner leurs déclarations et de s'assurer de la conformité de leur situation à la législation ne sont plus déterminées par décret, mais que les catégories d'informations ainsi rendues accessibles sont définies par un arrêté du ministre chargé de la sécurité sociale et du ministère chargé du budget (3°) ;
- de préciser que cette mise à disposition est assurée en vue de faciliter les démarches des déclarants (3°) ;
- de disposer qu'un décret en Conseil d'État :
• détermine les modalités particulières selon lesquelles sont remplies ces obligations déclaratives au titre des rémunérations dues à l'occasion des périodes de congés des salariés relevant des caisses de congés payés obligatoires (4°) ;
• prévoit, le cas échéant, les modalités des échanges d'informations entre ces caisses et les employeurs de ces salariés permettant la transmission, par une déclaration unique, de l'ensemble des données dont la déclaration est obligatoire (4°) ;
• Le C modifie l'article L. 133-5-3-1, qui pose le principe de l'émission d'une DSN de substitution par les organismes destinataires de la DSN en l'absence de correction d'une anomalie par le déclarant, de façon à :
- réserver aux seuls organismes de sécurité sociale la faculté d'émettre une DSN de substitution ( a du 1°) ;
- prévoir que la DSN de substitution tient compte des demandes de correction signalées par les autres organismes ou administrations destinataires des données de la DSN, ce qui revient à garantir l'émission d'une seule DSN de substitution pour le compte de l'ensemble de ces organismes et administrations ( b du 1°) ;
- préciser que le décret en Conseil d'État qui doit déterminer les modalités d'application des dispositions relatives à la DSN de substitution doit prévoir des modalités d'organisation permettant la prise en compte des demandes de correction de l'ensemble des organismes et administrations destinataires de la DSN (2°) ;
• Le D modifie l'article L. 213-1-1, qui liste les exceptions à la compétence générale des Urssaf en matière de recouvrement et contributions sociales, afin d'exclure du champ de compétence des Urssaf l'ensemble des cotisations et contributions sociales, et non plus les seules cotisations d'assurance vieillesse, dont le recouvrement n'était pas assuré par les Urssaf au 1 er janvier 2020 et qui sont dues au titre de salariés relevant de régimes comptant moins de 500 employeurs redevables et acquittant globalement moins de 500 millions d'euros de cotisations d'assurance vieillesse (et non plus de cotisations totales) par an.
Le périmètre ainsi défini permet d' éviter le transfert aux Urssaf du recouvrement des cotisations et contributions sociales dues au régime des mines ;
• Le E rétablit un article L. 243-7-4 prévoyant que les agents chargés du contrôle peuvent, dans le cadre de leurs missions, utiliser les documents et informations obtenus lors du contrôle de toute personne appartenant au même groupe que la personne qu'ils contrôlent , le groupe étant étendu comme l'ensemble des personnes entre lesquelles existe un lien de détention 107 ( * ) ou de contrôle 108 ( * ) .
Il est précisé que l'agent chargé du contrôle doit informer la personne contrôlée de l'origine de ces documents ou informations s'il se fonde sur eux. Il est également tenu de lui communiquer, sur sa demande, une copie des documents en question.
Les conditions et garanties applicables à cette utilisation de documents ou d'informations doivent être fixées par un décret en Conseil d'État ;
• Le F modifie l'article L. 243-7-7, qui fixe le régime de la majoration du montant du redressement des cotisations et contributions sociales mis en recouvrement à l'issue des contrôles diligentés par les Urssaf, les CGSS et les agents de contrôle du travail illégal, en vue :
- d' étendre au donneur d'ordre le bénéfice de la réduction de dix points du taux de la majoration dont bénéficie déjà le cocontractant ayant commis l'infraction de travail dissimulé s'il procède au règlement intégral des cotisations, pénalités et majorations de retard notifiées dans un délai de trente jours à compter de la notification de la mise en demeure ou s'il présente un plan d'échelonnement du paiement au directeur de l'organisme contrôleur et que ce dernier l'accepte dans le même délai (1°) ;
- de procéder à une coordination d'ordre rédactionnel (2°) ;
• Le G modifie l'article L. 243-13, qui encadre dans le temps les contrôles diligentés par les Urssaf et les CGSS, de façon à :
- en étendre le champ des entreprises de moins de dix salariés à celles de moins de vingt salariés (1°) ;
- permettre aux travailleurs indépendants, et non plus aux seuls employeurs, de demander une fois la prorogation de la période de contrôle limitée à trois mois (2°) ;
- apporter une modification d'ordre rédactionnel (3°) ;
- ajouter aux situations rendant inapplicable la limitation à trois mois de la durée du contrôle le cas où la documentation demandée par l'agent chargé du contrôle est transmise plus de quinze jours après la réception de la demande et celui où la personne contrôlée demande le report d'une visite de l'agent chargé du contrôle (4°).
Le II modifie diverses dispositions du code rural et de la pêche maritime :
• Le 1° modifie l'article L. 724-11, qui fixe les prérogatives des agents de contrôle des caisses de MSA, les obligations applicables aux personnes contrôlées et la procédure de contrôle, afin de permettre de prolonger la durée de la période contradictoire préalable à l'envoi de toute mise en demeure sur demande du cotisant reçue par la caisse de MSA avant l'expiration du délai initial de trente jours, sauf en cas d'abus de droit 109 ( * ) , de travail dissimulé, de marchandage, de prêt illicite de main-d'oeuvre ou d'emploi d'étranger non autorisé à travailler.
• Le 2° modifie l'article L. 722-24, qui prévoit l'affiliation au régime agricole des salariés liés par un contrat de travail temporaire d'ETT ayant pour objet de mettre ses salariés exclusivement à la disposition d'entreprises utilisatrices exerçant une activité agricole, dans le but d' étendre le champ des activités visées des activités exercées par les personnes non-salariées des professions agricoles à celles qu'exercent les personnes salariées de ces professions 110 ( * ) .
• Le 3° transforme l'actuel article L. 722-24-1 en article L. 722-24-1 afin d'insérer le nouvel article L. 722-24-1 porté par le 4°.
• Le 4° rétablit un article L. 722-24-1 prévoyant que les salariés liés par des contrats de travail temporaire mis à la disposition d'une entreprise exerçant une activité agricole par une ETT établie à l'étranger et exerçant eux-mêmes une activité agricole relèvent ou, le cas échéant, continuent de relever du régime des salariés agricoles si les conditions de leur maintien à la législation de sécurité sociale d'un autre État ne sont pas remplies .
• Le 5° modifie l'article L. 725-3, qui fixe notamment les missions des caisses de MSA en matière de recouvrement, dans le but :
- d'y préciser que la CCMSA assure la notification et le versement à chaque attributaire des sommes recouvrées qui lui reviennent ;
- de prévoir que le versement des cotisations et contributions concernées par le reversement des sommes dues lorsqu'elles sont recouvrées par les Urssaf est effectué à hauteur du montant des sommes dues par les redevables, après application d'un taux forfaitaire fixé au regard du risque de non-recouvrement d'une partie de ces sommes, et que ce taux est fixé par attributaire ou catégorie d'attributaires, dans des conditions fixées par voie réglementaire, par arrêté des ministres chargés de la sécurité sociale, de l'agriculture et du budget.
• Le 6° modifie l'article L. 725-3-2, qui rend applicable au régime agricole plusieurs procédures liées au contrôle appliquées au régime général, afin d'y rendre également applicable la faculté accordée aux agents chargés du contrôle des Urssaf et des CGSS d' utiliser, dans le cadre de leurs missions, les documents et informations obtenus lors du contrôle de toute personne appartenant au même groupe que la personne qu'ils contrôlent.
Le III modifie l'article 3 de la loi du 12 juillet 1937 instituant une caisse de retraite et d'assistance des clercs de notaires, qui liste les différentes cotisations dues à la CRPCEN par les notaires, les clercs et les employés de notaires, dans le but d'asseoir la cotisation obligatoire des notaires en exercice ayant des clercs et employés et celle des clercs et employés de notaires, des chambres de notaires, des caisses de garantie, de la CRPCEN et des organismes professionnels assimilés sur les rémunérations entrant dans l'assiette des cotisations du régime général (1°) et de préciser que le taux de ces cotisations est fixé par décret (2°).
Le IV modifie l'article 18 de la loi n° 2019-1446 du 24 décembre 2019 de financement de la sécurité sociale pour 2020, qui détermine notamment le périmètre et le calendrier de mise en oeuvre de l'unification du recouvrement social sous la responsabilité des Urssaf, de façon à inclure dans le champ du transfert aux Urssaf de l'activité de recouvrement de la CDC la cotisation due au titre de l'ATIACL .
Le V modifie l'article 12 de la loi n° 2021-1754 du 23 décembre 2021 de financement de la sécurité sociale pour 2022, qui fixe, entre autres, le montant et les conditions de définition des modalités de règlement des créances reprises par l'Urssaf Caisse nationale au titre des cotisations qu'elle recouvrait déjà avant la mise en oeuvre de leur reversement sur la base des sommes dues, afin de prévoir que le montant et les modalités de règlement des créances reprises aux organismes complémentaires et aux autorités organisatrices de la mobilité sont constatés et fixés par arrêté du ministre chargé de la sécurité sociale .
Le VI prévoit que ces dispositions entrent en vigueur le 1 er janvier 2023 , à l'exception :
- des dispositions relatives à l'ajustement du cadre juridique de la DSN et de la DSN PASRAU, qui entrent en vigueur le 1er janvier 2024 (A) ;
- des dispositions relatives au reversement par la CCMSA des cotisations sur la base des sommes dues, qui sont applicables aux cotisations et contributions dues au titre des périodes d'activité courant à compter du 1 er janvier 2025 , cette date pouvant être reportée par décret dans la limite d'un an (B).
II - Les modifications considérées comme adoptées par l'Assemblée nationale : des ajustements significatifs apportés par le Gouvernement aux modalités de reversement des cotisations sur la base des sommes dues
L'Assemblée nationale est réputée avoir adopté cet article assorti de plusieurs modifications, dont quatre amendements d'ordre rédactionnel et un amendement de coordination (7° du II) retenus par le Gouvernement.
A. Le plafonnement des pénalités infligées aux donneurs d'ordres fautifs « non récidivistes »
Un amendement de sa rapporteure générale, présenté comme rédactionnel, modifie les dispositions relatives au plafonnement de l'annulation des réductions ou exonérations de cotisations et contributions sociales du donneur d'ordre fautif pour la première fois en cinq ans et, in fine , le niveau de ce plafonnement.
En effet, le plafond initialement proposé par le Gouvernement dans devait être strictement proportionnel aux sommes mises à la charge du donneur d'ordre au titre de la solidarité financière au-delà de 15 000 euros pour une personne physique et de 75 000 euros pour une personne morale. Si les sommes dues au titre de la solidarité financière s'avéraient inférieures à ces montants, le donneur d'ordre devait bénéficier d'un plafond « réduit », ce qui laisse entendre que la proportionnalité aurait été atténuée .
L'amendement retenu par le Gouvernement plafonne, pour sa part, la pénalité à 15 000 euros pour une personne physique et 75 000 euros pour une personne morale dès lors qu'il s'agit de la première pénalité prononcée contre le donneur d'ordre en cinq ans .
B. Le délai d'information de la personne contrôlée au sujet des documents et informations obtenues auprès de sociétés du même groupe
Un amendement du groupe Libertés, Indépendants, Outre-mer et Territoires (LIOT) précise que le décret devant fixer les conditions et garanties applicables à l'utilisation, dans le cadre d'un contrôle, de documents ou d'informations obtenues auprès d'autres sociétés appartenant au même groupe que la société contrôlée précise également le délai dans lequel l'agent chargé du contrôle est tenu d'informer la personne contrôlée de la teneur et de l'origine de ces documents et informations.
C. Le reversement par la CCMSA des cotisations sur la base des sommes dues
Un amendement du Gouvernement corrige des erreurs matérielles du texte déposé relatives au champ des cotisations concernées par le reversement par la CCMSA des cotisations sur la base des sommes dues.
Seraient ainsi concernées les cotisations et contributions effectivement recouvrées par la CCMSA et dont les modalités de déclaration et de recouvrement ne font pas obstacle au reversement des sommes dues, à l'exclusion, donc :
- de la cotisation obligatoire et du prélèvement supplémentaire dus au Centre national de la fonction publique territoriale (CNFPT) , d'une part, par les collectivités territoriales et les maisons départementales des personnes handicapées (MDPH) et, d'autre part, par les offices publics d'habitations à loyer modéré (OPHLM), dès lors qu'elles sont recouvrées par les Urssaf et CGSS, et pas par les caisses de MSA 111 ( * ) ;
- et des cotisations ou contributions déclarées et recouvrées par l'intermédiaire d'un dispositif simplifié de déclaration et de paiement 112 ( * ) , dans la mesure où l'information sur le canal déclaratif, simplifié ou non, n'est pas disponible au moment du reversement et où il n'est donc pas possible de reverser à un même attributaire les sommes collectées dans le cadre d'un tel dispositif sur la base des sommes dues, d'une part, et les autres sommes collectées sur la base des sommes effectivement recouvrées, d'autre part.
D'autre part, il convient d'ajouter au champ fixé par le texte initial les cotisations maladie maternité dues à la Caisse d'assurance maladie des industries électriques et gazières (CAMIEG) et les cotisations vieillesse, invalidité, décès et AT-MP dues à la Caisse nationale de retraite des industries électriques et gazières (CNIEG), recouvrées par les caisses de MSA 113 ( * ) .
Le Gouvernement a également prévu :
- qu'en compensation du risque de trésorerie supporté par la CCMSA, sans préjudice des dispositions particulières prévoyant d'autres règles d'affectation, le produit des majorations de retard et des pénalités dues par les redevables ne soit pas reversé aux attributaires , mais affecté aux caisses de MSA ;
- et que le reversement des sommes dues s'applique aux cotisations reversées par la CCMSA à compter du 1 er janvier 2025, et non aux cotisations dues au titre des périodes d'activité courant à compter du 1 er janvier 2025.
Trois amendements rédactionnels de la rapporteure générale Stéphanie Rist ont été retenus par le Gouvernement. Les deux premiers sont de nature rédactionnelle, mais l'un d'entre eux a pour effet de semer le doute sur les modalités de fixation du taux de retenue pour charges inévitables de non-recouvrement d'une partie des cotisations dues.
Le dernier amendement, également présenté comme rédactionnel, prévoit les modalités de reprise par la CCMSA des créances antérieures à la mise en oeuvre du reversement des sommes dues . Ainsi, sur le modèle du régime général, les créances de cotisations et contributions sociales et les créances accessoires correspondant aux restes à recouvrer dus aux attributaires par la CCMSA avant le 1 er janvier 2025 doivent faire l'objet d'un versement à hauteur de leur valeur estimée recouvrable à cette date.
Enfin, l'amendement du Gouvernement précise que les modalités de règlement de ces créances sont fixées par convention entre la CCMSA et les attributaires concernés, à l'exception des créances à régler aux organismes complémentaires et des autorités organisatrices de la mobilité, dont le montant et les modalités de règlement sont constatés et fixés par arrêté ministériel.
D. La possibilité de recouvrer les cotisations des entrepreneurs individuels fraudeurs sur la totalité de leurs biens et droits
Depuis 2022 114 ( * ) , lorsque, dans l'exercice de son activité professionnelle, un entrepreneur individuel (EI) ou un entrepreneur individuel à responsabilité limitée (EIRL) a, par des manoeuvres frauduleuses ou à la suite de l'inobservation grave et répétée des prescriptions de la législation de la sécurité sociale, rendu impossible le recouvrement des cotisations et contributions sociales et des pénalités et majorations afférentes dont il est redevable au titre de cette activité, le recouvrement de ces sommes peut être recherché sur la totalité de ses biens et droits 115 ( * ) .
Il en va de même des chefs d'exploitation ou d'entreprise agricole optant pour le statut d'EIRL 116 ( * ) .
Un amendement du député Nicolas Turquois (groupe Démocrate) et de plusieurs de ses collègues retenu par le Gouvernement étend le champ des personnes concernées par ces dispositions aux cotisants de solidarité , d'une part ( a du 8° du II), ainsi qu'aux personnes optant pour le statut d'EI , comme c'est le cas au régime général ( b du 8° du II).
La cotisation de solidarité
Les personnes qui dirigent une exploitation ou une entreprise agricole dont l'importance est inférieure à la surface minimale d'assujettissement (SMA) mais égale ou supérieure à un quart de cette surface sont redevables d'une cotisation dite « de solidarité », qui ne leur permet pas de se constituer de droits à prestations sociales 117 ( * ) .
Lorsque l'importance de l'exploitation ou de l'entreprise ne peut être appréciée par rapport à la surface minimum d'installation, l'importance de l'activité professionnelle agricole est appréciée par rapport au temps de travail que requiert la conduite de l'exploitation ou de l'entreprise, qui doit être compris entre 150 heures et 1 200 heures par an 118 ( * ) .
Dans les deux cas, les intéressés cessent d'être redevables de la cotisation de solidarité dès lors que leur revenu professionnel atteint le niveau de l'assiette forfaitaire applicable à la cotisation d'assurance vieillesse, soit 800 fois le Smic horaire 119 ( * ) .
L'Assemblée nationale est considérée comme ayant adopté cet article ainsi modifié.
III - La position de la commission : plusieurs précisions visant à perfectionner le dispositif
La commission salue les diverses mesures proposées en matière de contrôle, qui lui paraissent à-même d' accroître l'efficacité de la lutte contre la fraude, tout en sécurisant les droits des cotisants .
De même, les dispositions relatives aux déclarations sociales et au recouvrement des cotisations et contributions sociales contribueront à simplifier les démarches des déclarants et à garantir les droits sociaux des salariés dans le cadre de la poursuite du projet d'unification du recouvrement social.
La commission a adopté, à l'initiative de la rapporteure générale, six amendements rédactionnels n os 26, 27, 28, 30, 31 et 32, ainsi qu'un amendement n° 29 tendant à préciser que les conditions dans lesquelles le taux de retenue pour charges inévitables de non-recouvrement qui sera appliqué par la CCMSA aux sommes reversées à ses attributaires est fixé par attributaire ou catégorie d'attributaires par arrêté ministériel dans des conditions fixées par décret en Conseil d'État.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
Article 6 bis
(nouveau)
Calendrier et modalités de divers transferts de
recouvrement aux Urssaf
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, vise notamment à reporter le transfert aux Urssaf de l'activité de recouvrement de l'Agirc-Arrco et de la Caisse des dépôts et consignations à 2024 et 2025.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé par l'Assemblée nationale : le report des principaux transferts de recouvrement aux Urssaf
A. Le transfert de l'activité de recouvrement de l'Agirc-Arrco et de la Caisse des dépôts et consignations paraît précipité
1. L'unification du recouvrement social doit être menée progressivement jusqu'en 2024
En 2019 120 ( * ) , sur proposition du Gouvernement, le Parlement a entériné le principe de l'unification du recouvrement social sous la responsabilité de l'Urssaf Caisse nationale dans la perspective de la création d'un système universel de retraites, projet finalement abandonné en 2020.
L'article 18 de la loi de financement de la sécurité sociale (LFSS) pour 2020 a ainsi complété les missions des Urssaf , désormais chargées d'assurer :
- le recouvrement de l'ensemble des cotisations et contributions finançant les régimes de base ou complémentaires de sécurité sociale rendus obligatoires par la loi à la charge des salariés ou assimilés autres que les salariés agricoles et de leurs employeurs ;
- le recouvrement des cotisations et contributions finançant les régimes de base ou complémentaires de sécurité sociale rendus obligatoires par la loi dues par les travailleurs indépendants, à l'exception des cotisations d'assurance vieillesse de base et complémentaire des professionnels libéraux ;
- le recouvrement des cotisations sociales des professionnels libéraux exerçant une profession non réglementée et qui optent pour le régime micro-social ou pour le régime simplifié des professions médicales (RSPM) ;
- le recouvrement de diverses contributions sociales dues par les personnes ne relevant pas des régimes de protection sociale agricole 121 ( * ) ;
- le recouvrement de la contribution sociale de solidarité des sociétés (C3S), de la taxe de solidarité additionnelle (TSA) et de la contribution due au titre du forfait patientèle médecin ;
- le recouvrement des cotisations à l'Association pour la gestion du régime de garantie des créances des salariés (AGS), de la contribution due au titre de la déclaration obligatoire d'emploi des travailleurs handicapés (DOETH), des contributions d'assurance chômage, de la contribution à la formation professionnelle et à l'apprentissage, de la contribution à la formation professionnelle des travailleurs indépendants et de la contribution au fonds pour l'emploi hospitalier (FEH) ;
- toute autre activité de recouvrement de cotisations ou contributions qui leur est confiée par la loi ;
- le contrôle des cotisations, versements et contributions dont elle assure le recouvrement , sauf pour les éléments dont le contrôle est confié par la loi à un autre organisme ;
- la mise en oeuvre des décisions prises par les instances régionales du Conseil de la protection sociale des travailleurs indépendants (CPSTI) dans le domaine de l'action sociale visant à faciliter le règlement des cotisations et contributions sociales 122 ( * ) .
Sont toutefois exclus du champ de compétence des Urssaf :
- la cotisation supplémentaire sur les émoluments et honoraires des notaires, recouvrée par la Caisse de retraite et de prévoyance des clercs et employés de notaire (CRPCEN) ;
- les cotisations d'assurance vieillesse dues au titre des régimes dont l'ensemble des assurés relève d'un seul employeur (SNCF, RATP, Comédie-Française, Banque de France, etc .), recouvrées par ledit employeur ;
- les cotisations d'assurance vieillesse dues au titre des régimes comptant moins de 500 employeurs redevables et acquittant globalement moins de 500 millions d'euros de cotisations par an (régime de retraite des mines, par exemple), recouvrées par les employeurs concernés ;
- les cotisations et contributions dues par les gens de mer résidant de façon durable en France et embarqués sur un navire battant pavillon d'un état étranger, sous certaines conditions 123 ( * ) .
Par la même occasion, la compétence de l'Urssaf Poitou-Charentes a été étendue au recouvrement et au contrôle de l'ensemble des cotisations et contributions dues par les assurés du régime de sécurité sociale des marins.
Un calendrier de mise en oeuvre des transferts de recouvrement aux Urssaf courant jusqu'en 2023 a été arrêté par le législateur.
Toutefois, le Parlement a permis au Gouvernement de reporter ou d' avancer par décret la date de chacun de ces transferts pour une ou plusieurs catégories de cotisations ou contributions, ou de redevables, dans la limite de deux ans .
Le Gouvernement a usé de cette faculté afin de repousser d'un an le transfert aux Urssaf du recouvrement des cotisations dues à l'Agirc-Arrco , initialement prévu pour 2022, du fait de la crise sanitaire 124 ( * ) .
Conséquemment, le transfert de l'activité de recouvrement de la Caisse des dépôts et consignations (CDC), qui collecte notamment les cotisations dues à la Caisse nationale de retraite des agents des collectivités locales (CNRACL), à l'Institution de retraite complémentaire des agents non titulaires de l'État et des collectivités publiques (Ircantec), à l'Établissement de retraite additionnelle de la fonction publique (ERAFP) et au Fonds pour l'emploi hospitalier (FEH), devait être reporté par décret de 2023 à 2024 .
Calendrier d'unification du recouvrement social en l'état actuel du droit
|
Date d'effectivité
|
Transfert concerné |
Acteur |
|
2020 |
Cotisations maladie des salariés des industries électriques et gazières |
Camieg |
|
2021 |
Cotisations maladie et vieillesse des marins |
Enim |
|
2022 |
Régime spécial des industries électriques et gazières |
CNIEG |
|
2023 |
Cotisations de retraite complémentaire des cadres
|
Agirc-Arrco |
|
Cotisations de retraite de certaines professions libérales |
Cipav |
|
|
Régime spécial des ministres du culte |
Cavimac |
|
|
Régime spécial des clercs et employés de notaires |
CRPCEN |
|
|
Cotisations dues au fonds pour l'emploi hospitalier |
FEH (CDC) |
|
|
Cotisations de retraite de la fonction publique
territoriale
|
CNRACL (CDC) |
|
|
Cotisations de retraite des agents non titulaires
|
Ircantec (CDC) |
|
|
Retraite additionnelle de la fonction publique |
ERAFP (CDC) |
|
|
Cotisations maladie, vieillesse, famille
|
CANSSM (CDC) |
Source : LFSS pour 2020, LFSS pour 2022 et décret n° 2021-1532 du 26 novembre 2021
2. La poursuite de l'unification du recouvrement social en question
a) Le transfert de l'activité de recouvrement de l'Agirc-Arrco aux Urssaf : un intérêt discutable
Actuellement prévu pour le 1 er janvier 2023, le transfert aux Urssaf de l'activité de recouvrement de l'Agirc-Arrco est censé présenter quatre avantages essentiels :
- l' amélioration globale de la performance du recouvrement 125 ( * ) ;
- l' extension des contrôles Urssaf aux cotisations de retraite complémentaire 126 ( * ) ;
- la réalisation d'économies de gestion par la mutualisation des moyens 127 ( * ) ;
- la simplification des démarches des entreprises par la constitution d'un interlocuteur unique et la suppression d'un flux de paiement vers l'Agirc-Arrco.
Si les performances des Urssaf en matière de recouvrement semblent bel et bien supérieures à celles de l'Agirc-Arrco, dont le taux de restes à recouvrer (TRAR) à M+12 s'élevait à 0,79 % en 2018 (contre 0,67 % pour les Urssaf) et à 0,96 % en 2019 (contre 0,55 % pour les Urssaf) 128 ( * ) , le niveau des économies pouvant être envisagées est relativement limité.
En effet, seuls 7,6 % des 2 534 salariés affectés au recouvrement et à la fiabilisation seraient transférés aux Urssaf, l'Agirc-Arrco faisant le choix de repositionner les autres en interne . De plus, le développement par les Urssaf de capacités de fiabilisation des données individuelles constitue une charge importante pour les finances publiques .
Du reste, le projet de transfert ne devrait pas entraîner de simplification majeure pour les entreprises, dès lors que :
- la DSN ayant permis une simplification substantielle du processus déclaratif, l'existence de deux flux de paiement ne présente plus aucune difficulté particulière ;
- une double interlocution doit impérativement subsister compte tenu du savoir-faire de l'Agirc-Arrco en matière de calcul des cotisations de retraite complémentaire ;
- compte tenu de la nature du système d'information des Urssaf, le transfert requiert de solliciter des employeurs les données agrégées relatives à la retraite complémentaire.
b) Des divergences majeures sur le plan de la fiabilisation des données de la déclaration sociale nominative
Tandis que l'Agirc-Arrco procède au recalcul systématique des cotisations déclarées, à la maille individuelle et au fil de l'eau , la Cour des comptes a plusieurs fois pointé du doigt les défaillances des Urssaf en matière de fiabilisation des données individuelles .
Pour l'heure, les contrôles embarqués des déclarations sociales nominatives (DSN) menés par les Urssaf portent essentiellement sur les données agrégées, tandis que la cohérence entre données individuelles et agrégées n'est contrôlée qu'au travers de campagnes thématiques a posteriori .
Fiabilisation à la maille individuelle, fiabilisation à la maille agrégée
Obligatoire depuis 2017, remplaçant la quasi-totalité des formalités déclaratives des employeurs, la DSN est utilisée pour l'alimentation des droits des salariés au fil de l'eau à partir des données de la paie et a ainsi permis de lier de façon structurelle les cotisations déclarées et les droits ouverts .
Toutefois, ce lien implique que soit garantie la fiabilité des données déclarées par les employeurs. En l'espèce, le Groupement d'intérêt public « Modernisation des déclarations sociales » (GIP MDS) assure divers contrôles normatifs , qui portent sur la conformité des données renseignées à la définition déterminée par le cahier technique de la DSN, la cohérence de la présence et/ou du contenu de certains blocs ou rubriques et la recherche d'anomalies importantes.
Une fois ces vérifications effectuées, les organismes chargés du recouvrement des cotisations concernées opèrent des contrôles complémentaires dits « métiers ». Or, à cet égard, les pratiques diffèrent selon les organismes.
L'Agirc-Arrco recouvre les cotisations déclarées par chaque entreprise à la maille nominative, c'est-à-dire en les rattachant directement à un individu , en fonction des spécificités de chaque contrat de travail. Avant 2017, l'Agirc-Arrco sollicitait également des employeurs les données agrégées, calculées à partir de la masse salariale, à l'échelle de l'établissement . Depuis lors, dans un souci de simplification, elle ne recourt plus qu'aux données individuelles et les agrège elle-même.
Le contrôle et le recalcul des cotisations déclarées est lui aussi effectué à la maille individuelle. Ce niveau avancé de contrôle s'explique notamment par l'incapacité de l'Agirc-Arrco à recourir à la contrainte , prérogative de puissance publique permettant aux Urssaf de procéder au recouvrement forcé sans procédure contradictoire préalable 129 ( * ) , et par l'obligation de requérir une contrainte judiciaire, qui s'inscrit dans des délais relativement longs.
Les Urssaf, pour leur part, recouvrent les cotisations à la fois à la maille individuelle et à la maille agrégée et les contrôlent essentiellement à la maille agrégée , à l'exception de campagnes de fiabilisation ciblées a posteriori ; aussi l'employeur doit-il s'assurer de la cohérence entre les données agrégées et la somme des données individuelles, l'exactitude de ces dernières pouvant être contrôlée à l'occasion d'un contrôle sur pièces ou sur place.
Si cette pratique convient à un régime en annuités comme le régime général, où l'impact des déclarations sur les droits est relativement diffus (un trimestre validé dès 150 heures de travail au Smic, pension calculée sur la base du salaire annuel moyen des 25 meilleures années, salaires portés au compte dans la limite du plafond annuel de la sécurité sociale), elle présente un risque dans le cadre d'un régime par points comme l'Agirc-Arrco, où le premier euro cotisé ouvre autant de droits que le dernier .
L'Urssaf Caisse nationale a donc récemment développé une nouvelle cinématique déclarative, actuellement en cours d'expérimentation par deux Urssaf régionales, qui doit permettre un contrôle au fil de l'eau des données DSN via une série d'échanges avec le déclarant, mais sur lequel l'Agirc-Arrco affirme ne pas disposer d'un recul suffisant .
Par conséquent, cette dernière doit continuer d'assurer après le transfert la fiabilisation des données relatives à la retraite complémentaire à partir de son propre système d'information, tandis que l'Urssaf Caisse nationale s'est engagée à lui reverser les sommes recalculées par ses soins.
Toutefois, l'Agirc-Arrco ne s'estime pas assurée de pouvoir conserver à terme la capacité de contrôler les données d'assiette et de quotité, mais uniquement l'application des taux dérogatoires. En outre, les conditions de l'extension des contrôles Urssaf aux cotisations Agirc-Arrco ne font pas consensus, l'Agirc-Arrco souhaitant pouvoir calculer elle-même les cotisations qui lui sont dues.
c) D'autres facteurs de risque doivent être pris en considération
Enfin, trois facteurs font peser un risque supplémentaire sur l'opération :
- le maintien d'une double interlocution égalitaire risquant de susciter une forte illisibilité, l'Agirc-Arrco serait privée de son rôle de « point de contact » pour les entreprises , qui devront s'adresser aux Urssaf, lesquelles pourront faire remonter les sollicitations à l'Agirc-Arrco ;
- la phase pilote menée avec les éditeurs afin de tester les modalités de contrôle retenues en vue du transfert est jugée trop peu représentative de la diversité des cas particuliers par l'Agirc-Arrco et la Cour des comptes 130 ( * ) ;
- l'alignement des dates d'appel des cotisations sur celles des Urssaf, soit une anticipation de 10 ou 20 jours, représenterait un impact de 6 milliards d'euros sur la trésorerie des entreprises .
Les risques induits par le transfert excédant ses bénéfices, la commission des affaires sociales du Sénat a préconisé de surseoir au transfert , le temps pour les Urssaf d'avancer sur le chantier de la fiabilisation et de convaincre les partenaires sociaux 131 ( * ) . L'année supplémentaire de travaux et de négociations ainsi accordée permettrait à la Cour des comptes de se prononcer avec un recul suffisant sur la qualité des dispositifs de fiabilisation des données individuelles mis en oeuvre par les Urssaf. Le Parlement serait alors pleinement en mesure d'arbitrer en toute connaissance de cause.
d) Le projet de transfert de l'activité de recouvrement de la Caisse des dépôts et consignations et de la Cavimac laisse lui aussi perplexe
La CDC, quant à elle, affiche des TRAR inférieurs à ceux des Urssaf , qui s'établissaient, dans le champ secteur public, à 0,36 % en 2018, à 0,37 % en 2019 et à 0,43 % en 2020. Ainsi, entre 2017 et 2020, le TRAR des cotisations dues à la CNRACL est passé de 0,32 % à 0,3 % et celui des cotisations Ircantec de 0,41 % à 0,31 %. De même, le TRAR des cotisations dues au RAFP au titre de l'année 2018 s'établissait à 0,003 %.
Du reste, la CDC recalcule les cotisations déclarées à l'Ircantec à la maille individuelle , tandis que des capacités de fiabilisation sont en cours de développement en ce qui concerne les autres régimes. Le transfert devrait donc être limité à l'encaissement , tandis que les 30 ETP dédiés au recouvrement, couverts par des agents de droit public, ne sauraient être transférés aux Urssaf.
La commission des affaires sociales du Sénat avait par conséquent jugé ce transfert peu pertinent. C'est également le cas du transfert de l'activité de recouvrement de la Caisse d'assurance vieillesse, invalidité et maladie des cultes (Cavimac), qui reverse déjà les cotisations collectées à l'Urssaf Caisse nationale et devrait se voir déléguer par celle-ci la gestion du recouvrement une fois le transfert opéré compte tenu des spécificités du régime des cultes et de son expertise en la matière.
3. Le Gouvernement souhaite ajuster les modalités de mise en oeuvre des transferts de recouvrement aux Urssaf
Après avoir envisagé de procéder au transfert aux Urssaf de l'activité de recouvrement de l'Agirc-Arrco en deux phases, en commençant par les grandes entreprises en 2023 et en le mettant en oeuvre pour les autres en 2024, le Gouvernement propose désormais de le reporter intégralement au 1 er janvier 2024 « afin de sécuriser les conditions de réussite de ce transfert et de répondre aux demandes exprimées par certains partenaires sociaux » et de « prioriser la réforme des retraites dans le cadre des discussions engagées avec les partenaires sociaux et éviter qu'aucun autre sujet, même déconnecté, n'interfère avec les concertations en cours ».
Il serait inscrit dans la loi que ce transfert de collecte n'affecte en rien la compétence de l'Agirc-Arrco pour gérer les droits constitués par ses affiliés .
Le recouvrement des cotisations dues à la CNRACL, à l'Ircantec, à l'ERAFP et à la FEH, géré par la CDC, serait, quant à lui, confié aux Urssaf à compter du 1 er janvier 2025 .
Par ailleurs, les missions des Urssaf seraient complétées afin de les charger de la fiabilisation des déclarations des employeurs et de la correction des anomalies détectées , le cas échéant par le biais d'une DSN de substitution. L'Urssaf Caisse nationale pourrait toutefois déléguer, par voie de convention, cette activité de fiabilisation aux organismes attributaires des cotisations recouvrées, notamment l'Agirc-Arrco.
Dans le même temps, le Gouvernement prévoit de transférer aux Urssaf, en même temps que le recouvrement des cotisations dues à l'Agirc-Arrco, celui :
- les cotisations de retraite complémentaire dues par les salariés expatriés , actuellement recouvrées par Malakoff Humanis International Agirc-Arrco 132 ( * ) ;
- de la cotisation à l'Association pour l'emploi des cadres (APEC), actuellement recouvrée par l'Agirc-Arrco 133 ( * ) .
B. Le présent article modifie le calendrier de mise en oeuvre et le champ des cotisations concernées par l'unification du recouvrement social
Le présent article résulte d'un amendement du Gouvernement réputé adopté par l'Assemblée nationale.
Le I modifie l'article L. 213-1 du code de la sécurité sociale, qui liste les missions confiées aux Urssaf, de façon à :
- les charger du recouvrement des cotisations et contributions sociales des salariés expatriés qui relèvent du champ d'application des accords nationaux interprofessionnels instituant les régimes de retraite complémentaire 134 ( * ) (1°) ;
- préciser qu'elles sont subrogées dans les droits et obligations des institutions de retraite complémentaire 135 ( * ) et leurs fédérations 136 ( * ) pour le recouvrement de cotisations et contributions réalisé par ces dernières en application d'une convention à la date du transfert, ce qui revient à les charger du recouvrement de la cotisation APEC (1°) ;
- étendre leur mission de contrôle des cotisations, versements et contributions dont elles assurent le recouvrement - sauf lorsque celui-ci est confié par la loi à un autre organisme - à la vérification de l'exhaustivité, de la conformité et de la cohérence des informations déclarées par les employeurs et à la correction, le cas échéant par une DSN de substitution, des erreurs ou anomalies susceptibles d'affecter les montants des cotisations, versements et contributions qu'elles recouvrent, une convention conclue par l'Urssaf Caisse nationale avec les organismes pour le compte desquels ces cotisations et contributions sont recouvrées pouvant prévoir, dans des conditions prévues par décret, les modalités de contribution de ces organismes à ces opérations de vérification (2°).
Le II modifie l'article 18 de la LFSS pour 2020, qui détermine le calendrier de mise en oeuvre de l'unification du recouvrement social, afin de supprimer la possibilité, pour le Gouvernement, de reporter ou d'avancer par décret la date d'entrée en vigueur du transfert aux Urssaf du recouvrement des cotisations dues à la CNRACL, à l'Ircantec, à l'ERAFP, au FEH, à la CRPCEN et à la Cavimac.
Le III prévoit que :
- les dispositions de l'article 18 de la LFSS pour 2020 supprimant les dispositions du code de la sécurité sociale relatives au contrôle par les Urssaf des cotisations de retraite complémentaire et leur confiant le recouvrement de ces cotisations sont applicables au recouvrement des cotisations et contributions dues au titre des périodes d'activité courant à compter du 1 er janvier 2024 , en précisant que les institutions de retraite complémentaire et leurs fédérations demeurent, postérieurement à cette date, pleinement compétents pour enregistrer les droits acquis par leurs assurés et leur verser les prestations afférentes (A) ;
- les dispositions de l'article 18 de la LFSS pour 2020 confiant aux Urssaf le recouvrement des cotisations dues à la CNRACL, à l'Ircantec, à l'ERAFP et à la FEH, actuellement collectées par la CDC, sont applicables au recouvrement des cotisations et contributions dues au titre des périodes d'activité courant à compter du 1 er janvier 2025 .
L'Assemblée nationale a adopté cet article additionnel ainsi rédigé.
II - La position de la commission : prendre le temps de sécuriser le dispositif pour protéger les droits à retraite complémentaire des salariés
La commission constate que le Gouvernement a finalement reconnu la fragilité des conditions dans lesquelles le transfert aux Urssaf du recouvrement des cotisations dues à l'Agirc-Arrco devait s'opérer et choisi de prendre le temps nécessaire à sa sécurisation , conformément aux préconisations formulées par la mission d'évaluation et de contrôle de la sécurité sociale (MECSS) .
Le délai supplémentaire ainsi accordé doit désormais permettre aux Urssaf d'oeuvrer à convaincre les partenaires sociaux de l'opportunité du transfert et à développer leurs compétences en matière de fiabilisation à la maille individuelle des données de la DSN .
Il paraît nécessaire que la Cour des comptes atteste de la qualité des dispositifs de fiabilisation des données individuelles ainsi mis en oeuvre par les Urssaf avant de procéder à une réforme d'une telle ampleur, dont les conséquences sur les droits sociaux de vingt millions de salariés pourraient être considérables.
D'autre part, la commission s'étonne de l'intégration au PLFSS, par la voie d'un simple amendement du Gouvernement, du transfert du recouvrement des cotisations de retraite complémentaire des salariés expatriés et de la cotisation APEC, qui n'a jamais été évoqué préalablement , notamment dans le cadre des travaux de la MECSS.
Sous le bénéfice de ces observations, la commission vous demande d'adopter cet article sans modification.
Article 7
Prolongation
du dispositif d'exonération lié à l'emploi de travailleurs
occasionnels et demandeurs d'emploi (TO-DE)
Cet article propose de prolonger l'exonération spécifique de cotisations sociales patronales dite TO-DE au titre de l'emploi de travailleurs saisonniers agricoles.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
A. Un régime plus favorable que les allègements généraux mais arrivant à expiration à la fin de l'année 2022
Depuis longtemps, l'emploi de travailleurs saisonniers agricoles , dits TO-DE, fait l'objet d'un régime d'exonération spécifique afin de soutenir les employeurs de ce secteur et de limiter l'emploi non déclaré de saisonniers.
Ce mécanisme, codifié à l'article L. 741-16 du code rural et de la pêche maritime, est proche dans son fonctionnement des allègements généraux (dits allègements Fillon) tout en ayant des paramètres plus favorables . Il a été révisé dans le cadre du renforcement des allègements généraux qui a fait suite à la transformation du crédit d'impôt compétitivité emploi (CICE) en diminution de cotisations et contributions sociales.
Tout comme les allègements généraux, il concerne l'ensemble des cotisations et contributions à la charge de l'employeur, à la sécurité sociale mais aussi à l'assurance-chômage, au régime complémentaire agricole, à l'autonomie et au FNAL.
En revanche, alors que les allègements généraux suivent une pente dégressive pour les rémunérations comprises entre 1 Smic (allègement total) et 1,6 Smic (montant au-delà duquel les allègements ne s'appliquent plus), la courbe est décalée dans le mécanisme TO-DE. Ainsi, selon les paramètres applicables actuellement, l'exonération est totale pour les rémunérations allant jusqu'à 1,2 Smic. À partir de ce niveau, elle suit une pente dégressive pour s'annuler, comme les allègements généraux, à 1,6 Smic .
Le graphique suivant permet de comparer les courbes d'exonération des allègements généraux et des allègements TO-DE (cumulés dans les deux cas avec les réductions de cotisations maladie et aux allocations familiales communes à tous les employeurs).
Source : Annexe 5 au PLFSS pour 2021
Cependant, la loi n° 2018-1203 du 22 décembre 2018 de financement de la sécurité sociale pour 2019 n'avait prolongé la spécificité de l'exonération « TO-DE » que pour deux ans, jusqu'au 31 décembre 2020. Elle a donc programmé l'abrogation de l'article L. 741-16 du code rural et de la pêche maritime à la date du 1 er janvier 2021.
Cette date d'abrogation a été repoussée de deux ans, au 1 er janvier 2023 , par l'article 16 de la loi n° 2020-1576 du 14 décembre 2020 de financement de la sécurité sociale pour 2021. Sans modification législative, les allègements généraux s'appliqueraient donc à l'emploi de travailleurs saisonniers agricoles à partir de l'année prochaine.
Selon l'annexe 9 au présent PLFSS, le coût total de cette mesure est évalué à 551 millions d'euros pour 2023 : 377,6 millions d'euros pour les régimes obligatoires de base de sécurité sociale (Robss) et 173,6 millions d'euros hors-Robss (FNAL,Unédic, Agirc-Arrco) .
Ce coût est entièrement compensé par l'État à la sécurité sociale .
B. Une nouvelle prolongation d'une année intialement proposée par le Gouvernement
Dans sa version initiale, le présent article proposait une nouvelle prolongation du dispositif, d'une seule année supplémentaire, jusqu'au 31 décembre 2023.
II - Les modifications considérées comme adoptées par l'Assemblée nationale : une prolongation de trois ans
Dans le texte considéré comme adopté par l'Assemblée nationale, le Gouvernement a retenu un amendement de Thibault Bazin, adopté par la commission des affaires sociales, prolongeant ce dispositif de deux années supplémentaires, jusqu'au 31 décembre 2025 .
En conséquence, la date d'abrogation de l'article L. 741-16 du code rural et de la pêche maritime, fixée au 4° du III de l'article 8 de la loi n° 2018-1203 du 22 décembre 2018 de financement de la sécurité sociale pour 2019, a été portée au 1 er janvier 2026.
Les paramètres de cette exonération demeureraient inchangés.
III - La position de la commission
La commission a défendu à plusieurs reprises la pérennisation de l'exonération « TO-DE », considérant que ce dispositif correspond de manière structurelle à l'équilibre économique des filières concernées 137 ( * ) .
Pour autant, une prolongation correspond tant au principe de bornage à trois ans des « niches sociales » qui figure dans la loi de programmation des finances publiques qu'à l'esprit de la nouvelle disposition organique exigeant une évaluation de l'ensemble des dispositifs dérogatoires une fois tous les trois ans 138 ( * ) . Elle n'est évidemment pas incompatible avec la prolongation du dispositif avant son échéance.
C'est la raison pour laquelle la commission n'a pas adopté d'amendement à cet article, qui fera sans doute l'objet de débats lors de la séance publique.
La commission vous demande d'adopter cet article sans modification.
Article 7 bis
(nouveau)
Rétablissement du bénéfice des
allègements généraux pour les salariés
agricoles
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, vise à corriger une erreur matérielle qui aurait pour conséquence d'empêcher l'application des allègements généraux aux revenus d'activité versés aux salariés agricoles.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
Le présent article est issu d'un amendement du député Nicolas Turquois, retenu par le Gouvernement dans le texte considéré comme adopté par l'Assemblée nationale.
Il vise à rétablir la référence à l'article L. 241-13 du code de la sécurité sociale qui figure à l'article L. 741-4 du code rural et de la pêche maritime, accidentellement supprimée au cours de la navette de la loi du 21 février 2022 relative à la différenciation, la décentralisation, la déconcentration et portant diverses mesures de simplification de l'action publique locale (loi dite 3DS).
Or cette suppression a pour conséquence de retirer le bénéfice des allègements généraux de cotisations sociales (allègements dits « réduction Fillon » applicables aux salaires inférieurs à 1,6 Smic) aux revenus d'activité versés aux salariés agricoles.
Au regard de ces conséquences, le II du présent article prévoit une entrée en vigueur rétroactive afin qu'il s'applique aux cotisations dues au titre des périodes d'emploi courant à compter du 1 er février 2022. Il n'y aurait ainsi pas de solution de continuité entre la rédaction de l'article L. 741-4 du code rural et de la pêche maritime précédant la loi 3 DS et celle issue du présent aticle.
II - La position de la commission:
La commission est évidemment favorable à cette correction plus qu'opportune, dont les conséquences sont importantes pour l'ensemble des filières agricoles.
La commission vous demande d'adopter cet article sans modification.
Article 7 ter
(nouveau)
Régularisation de l'affiliation des psychomotriciens
à la Cipav
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, vise à prévoir l'affiliation des psychomotriciens au régime d'assurance vieillesse des professions libérales.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé : le transfert des psychomotriciens du régime général vers le régime de retraite des professions libérales
A. Transférés vers le régime général en 2018, les psychomotriciens relèvent de nouveau de la Cipav depuis 2022
Les professionnels libéraux relèvent, au titre de l'assurance vieillesse de base, de la Caisse nationale d'assurance vieillesse des professions libérales (CNAVPL) et, au titre de l'assurance vieillesse complémentaire et de l'assurance invalidité-décès, de l'une des dix sections professionnelles de la CNAVPL, en fonction de la profession concernée . Ces sections assurent la gestion du régime de retraite de base pour le compte de la CNAVPL.
Les travailleurs des professions libérales réglementées qui n'appartiennent pas aux neuf autres sections professionnelles relèvent de la Caisse interprofessionnelle de prévoyance et d'assurance vieillesse des professions libérales (Cipav).
Dans une logique d'unification de la protection sociale des travailleurs indépendants exerçant une activité distincte des professions libérales réglementées et dans la lignée de la suppression du régime social des indépendants (RSI) en 2018 et de l'intégration de la sécurité sociale des indépendants (SSI) au régime général en 2020, le périmètre de la Cipav a été largement réduit en 2018 à l'occasion du transfert de nombreuses professions vers le régime général 139 ( * ) .
Les travailleurs dont la profession a ainsi été transférée, mais qui relevaient de la Cipav à la date du transfert demeurent affiliés à celle-ci. Ils disposent toutefois d' un droit d'option en faveur du régime général jusqu'au 31 décembre 2023 140 ( * ) . D'après François Clouet, directeur de la Cipav, seule une centaine d'assurés a recouru à ce droit depuis 2018, toutes catégories confondues.
La Cipav regroupe depuis lors 21 professions 141 ( * ) , contre près de 400 avant 2018 . Il s'agit :
- des architectes, des architectes d'intérieur, des économistes de la construction, des maîtres d'oeuvre, des géomètres-experts ;
- des ingénieurs conseil ;
- des moniteurs de ski, des guides de haute montagne, des accompagnateurs de moyenne montagne ;
- des ostéopathes, des psychologues, des psychothérapeutes, des ergothérapeutes, des diététiciens, des chiropracteurs ;
- des artistes non affiliés à la Maison des artistes ;
- des experts automobiles, des experts devant les tribunaux ;
- des guides-conférenciers ;
- des mandataires judiciaires à la protection des majeurs ;
- d'une série de métiers liés à l'art.
La profession de psychomotricien, quant à elle, a été oubliée par le Gouvernement, considérée comme non réglementée et, par conséquent, rattachée en conséquence au régime général .
La profession s'est manifestée auprès du Gouvernement à la mi-2020 au sujet des difficultés rencontrées suite à leur retrait du périmètre de la Cipav. Il s'agissait notamment, selon François Clouet, de problématiques de cotisation au fonds de formation, de complexité du droit applicable aux professions libérales non réglementées et de retraite complémentaire.
Un accord étant intervenu, les psychomotriciens ayant ouvert leur cabinet à compter du 1 er juillet 2021 ont pu être affiliés à la Cipav. Depuis le 1 er janvier 2022, l'ensemble des psychomotriciens relèvent de nouveau du régime de retraite des professions libérales .
1 984 cotisants , dont 249 cotisants de droit commun et 1 735 micro-entrepreneurs, ont ainsi été réaffiliés début 2022, en sus des 865 cotisants de droit commun et des 769 micro-entrepreneurs déjà affiliés au 1 er janvier 2022.
Ce transfert n'a pas induit de conséquence particulière pour les micro-entrepreneurs, qui acquittent toujours leurs cotisations aux Urssaf. Le recouvrement des cotisations des cotisants de droit commun transférés, quant à lui, a de nouveau été assuré par la Cipav à compter de 2022 et sera confié aux Urssaf dès le 1 er janvier 2023 , à l'occasion du transfert de l'activité de recouvrement de la Cipav.
Le Gouvernement propose aujourd'hui de régulariser cette réaffiliation sur le plan législatif .
B. L'affiliation des psychomotriciens à la Cipav doit désormais être prévue par la loi
Cet article, issu d'un amendement du député Jean-Pierre Vigier (Les Républicains) retenu par le Gouvernement et réputé adopté par l'Assemblée nationale, modifie l'article L. 640-1 du code de la sécurité sociale, qui liste les professions affiliées aux régimes d'assurance vieillesse et invalidité-décès des professions libérales, afin d' y ajouter les psychomotriciens .
II - La position de la commission : une adoption conforme en dépit d'un manque de considération pour le rôle constitutionnel du Parlement
La commission s'étonne que les psychomotriciens aient pu être réaffiliés à la Cipav alors que la loi ne le permettait pas et regrette que l'autorisation du Parlement ne soit sollicitée qu' a posteriori .
Sous le bénéfice de ces observations, prenant note de la volonté de la profession, elle approuve sa réintégration au régime de retraite des professions libérales .
La commission vous demande d'adopter cet article sans modification.
Article 7 quater
(nouveau)
Conditions d'octroi de l'exonération de cotisations
patronales bénéficiant aux armateurs en situation de concurrence
internationale
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, aménage les conditions d'octroi de l'exonération de cotisations sociales patronales dont bénéficient les armateurs en situation de concurrence internationale.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
A. Une exonération spécifique pour les armateurs en situation de concurrence internationale mise en place depuis 2005
La loi n° 2005-412 du 3 mai 2005 relative à la création du registre international français a créé une exonération patronale spécifique pour les entreprises d'armement maritime soumises à titre principal à une concurrence internationale . La LFSS pour 2019 a étendu le bénéfice de ces dispositions, initialement réservé aux bâtiments battant pavillon français à ceux qui battent pavillon d'un autre État membre de l'Union européenne, d'un État partie à l'accord sur l'Espace économique européen ou de la Confédération suisse.
En vertu de ce dispositif, désormais codifié à l'article L. 5553-11 du code des transports, ces entreprises d'armement sont exonérées de la contribution patronale vieillesse à l'Établissement national des invalides de la marine (ENIM), de la cotisation d'allocations familiales et de la contribution à l'allocation d'assurance contre le risque de privation d'emploi dues par les employeurs, pour les équipages et les gens de mer que ces entreprises emploient, qui sont affiliés au régime d'assurance vieillesse des marins et qui sont embarqués à bord des navires de commerce dirigés et contrôlés à partir d'un établissement stable situé sur le territoire français.
Il est précisé que le bénéfice de ces exonérations est conditionné au fait que les membres de l'équipage des navires sur lesquels des marins sont concernés par l'exonération sont, dans une proportion d'au moins 25 %, des ressortissants d'un État membre de l'Union européenne , d'un État partie à l'accord sur l'Espace économique européen ou de la Confédération suisse. Cette proportion est calculée sur la base de la fiche d'effectif et s'apprécie sur l'ensemble de la flotte composée des navires embarquant au moins un marin pour lequel l'employeur bénéficie de ladite exonération.
Le coût de ce dispositif, entièrement compensé par les crédits du programme 205 « Sécurité et affaires maritime » de la mission « Écologie, développement et aménagement durables », était évalué à 46 millions d'euros en 2020 .
Les missions d'évaluation de ce dispositif conduites par le passé l'ont apprécié de façon positive, qu'il s'agisse de la commission des finances du Sénat 142 ( * ) ou de l'inspection générale des affaires sociales et l'inspection générale des finances 143 ( * ) .
B. Une révision de la procédure d'octroi afin de sécuriser juridiquement le dispositif
L'article L. 5553-11 du code des transports précité comporte une marge d'appréciation , en particulier pour ce qui concerne la reconnaissance de l'exposition de l'entreprise d'armement « à titre principal à une concurrence internationale », comme le requiert la loi afin de pouvoir bénéficier de l'exonération de cotisations et contributions patronales.
Sans procédure d'octroi claire de l'exonération, il peut en résulter une certaine insécurité juridique pour les entreprises concernées, dont le statut peut théoriquement être remis en cause.
Afin de répondre à ce problème, le présent article, issu d'un amendement du député Didier Le Gac retenu par le Gouvernement dans le texte considéré comme adopté par l'Assemblée nationale, propose de compléter l'article L. 5553-11 précité afin d'y inclure une procédure d'octroi et de contrôle ( 1° du I du présent article). Ainsi, le bénéfice de l'exonération serait désormais expressément subordonné à une autorisation préalable délivrée, après vérification du respect des conditions d'octroi 144 ( * ) , par décision de l'autorité compétente de l'État . Cette même autorité pourrait également procéder à des contrôles a posteriori puisque l'article préciserait qu'elle s'assure également du respect de ces conditions dans le temps.
Les modalités d'application de ce dispositif seraient fixées par un décret en Conseil d'État.
De plus, afin d' assurer l'application de ces nouvelles dispositions à Wallis-et-Futuna , le 2° du I du présent article propose une modification en conséquence du tableau figurant à l'article L. 5785-1 du code des transports.
Aux termes du II du présent article, ce dispositif s'appliquerait aux cotisations et contributions dues au titre des périodes d'emploi courant à compter du 1 er janvier 2023.
II - La position de la commission
La commission approuve le dispositif proposé par le présent article, de nature à sécuriser la position de chaque employeur vis-à-vis de cet avantage social, sans en modifier les paramètres ni le coût.
La commission vous demande d'adopter cet article sans modification.
Article 7 quinquies
(nouveau)
Traitement social de la prime de partage de la valeur à
Mayotte
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, inclut explicitement la contribution d'assurance maladie spécifique à Mayotte dans les contributions dont est exonérée la prime de partage de la valeur.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
A. Le régime fiscal et social de la prime de partage de la valeur
À la suite des différentes « primes exceptionnelles de pouvoir d'achat » qui se sont succédé depuis la loi du 24 décembre 2018 portant mesures d'urgence économique et sociale (MUES), l'article 1 er de la loi du 16 août 2022 portant mesures d'urgence a créé une « prime de partage de la valeur » de caractère pérenne.
Sans revenir en détail sur l'ensemble des caractéristiques de cette prime, il convient, dans le cadre du présent commentaire, de rappeler son régime fiscal et social, favorable mais évolutif.
1. En 2022 et 2023, un régime particulièrement favorable aux primes versés aux salariés percevant moins de 3 Smic
Aux termes du V de l'article 1 er de la loi du 16 août 2022 précité, la prime de partage de la valeur attribuée dans les conditions requises est exonérée , dans la limite de 3 000 euros par bénéficiaire et par année civile 145 ( * ) , de toutes les cotisations sociales d'origine légale ou conventionnelle à la charge du salarié et de l'employeur .
Il est à souligner qu'en contrepartie, les bénéficiaires n'acquièrent aucun droit au titre de ces rémunérations , en particulier pour ce qui concerne les droits à la retraite - de base et complémentaire - et à l'assurance chômage.
Ce même V prévoit également une exonération totale des participations, taxes et contributions prévues à l'article 235 bis du code général des impôts (cotisations perçues au titre de la participation des employeurs à l'effort de construction) et à l'article L. 6131-1 du code du travail (taxe d'apprentissage), dans leur rédaction en vigueur à la date du versement de la prime.
En outre, ce même V précise que la prime de partage de la valeur est assimilée, pour l'assujettissement au forfait social , aux sommes versées au titre de l'intéressement .
Cela signifie concrètement que, quel que soit le niveau de rémunération des bénéficiaires de la prime :
- les employeurs comptant au moins 250 salariés sont assujettis au forfait social à hauteur de 20 % ;
- les employeurs de moins de 250 salariés , exonérés de forfait social pour les sommes versées au titre de l'intéressement, sont également exonérés pour les sommes versées au titre de la prime de partage de la valeur .
En complément de ces dispositions générales, le VI de ce même article 1 er définit un régime temporaire particulièrement favorable pour les sommes versées entre le 1 er août 2022 et le 31 décembre 2023 aux salariés dont la rémunération est inférieure à 3 Smic .
Pour ces seuls versements, la prime de partage de la valeur serait également exonérée d'impôt sur le revenu, ainsi que de la CSG et de la CRDS .
2. Un régime harmonisé à compter de 2024
À compter du 1 er janvier 2024, le régime défini au V de l'article 1 er précité s'appliquera à l'ensemble des employés bénéficiaires de la prime.
Concrètement, les salariés percevant une rémunération inférieure à 3 Smic ne seraient plus exonérés d'impôt sur le revenu, de CSG et de CRDS.
Dès lors, pour l'ensemble des salariés, la prime ne sera plus exonérée « que » de toutes les cotisations et contributions sociales (salariales et patronales), de participation à l'effort de construction et de taxe d'apprentissage .
En outre, dans les seules entreprises d'au moins 250 salariés, le forfait social au taux de 20 % s'appliquera à ces primes.
En somme, la prime sera alors soumise presque exactement au régime fiscal et social des sommes versées au titre de l'intéressement sur un plan d'épargne.
La contribution d'assurance maladie spécifique à Mayotte
La CSG et la CRDS ne sont pas applicables à Mayotte.
En revanche, les revenus mahorais sont soumis à une contribution spécifique destinée à financer le régime d'assurance maladie, maternité, invalidité, décès et autonomie de Mayotte, définie à l'article 28-3 de l'ordonnance n° 96-22 du 20 décembre 1996 relative à l'amélioration de la santé publique, à l'assurance maladie, maternité, invalidité, décès et autonomie, au financement de la sécurité sociale à Mayotte et à la caisse de sécurité sociale de Mayotte.
Cette contribution est assise sur :
- l'ensemble des rémunérations et des revenus d'activité définis à l'article 28-1 de la même ordonnance, qui sont perçus par les salariés et les travailleurs indépendants non agricoles ;
- et les pensions, allocations de retraite ou d'invalidité, allocations chômage ainsi que sur tous les autres revenus de remplacement, sous réserve des exonérations accordées aux titulaires de ces revenus dont les ressources sont insuffisantes ; la définition et les modalités de ces exonérations sont fixées par décret.
Le taux de la contribution est croissant jusqu'en 2036. Fixé à 2 % à l'origine, il s'élève à 3,06 % en 2022 et devrait atteindre 8 % à compter du 1 er janvier 2036.
B. L'inclusion de la contribution mahoraise d'assurance maladie parmi les impositions temporairement exonérées au titre de la prime de partage de la valeur
La contribution d'assurance maladie mahoraise définie à l'article 28-3 de l'ordonnance n° 96-22 du 20 décembre 1996 précitée ne figure pas parmi les impositions mentionnées dont sont exonérées en 2022 et 2023 les primes de partage de la valeur versées aux salariés percevant une rémunération inférieure à 3 Smic , en application du VI de l'article 1 er de la loi du 16 août 2022 portant mesures d'urgence en faveur du pouvoir d'achat.
Si, selon les informations transmises à la rapporteure générale, cette absence ne se traduit pas, en pratique, par la soumission des primes de la valeur versées à Mayotte à ladite contribution, cette exonération de fait est fragile d'un point de vue juridique.
Le présent article, issu d'un amendement de la députée Estelle Youssouffa, vise à remédier à cette situation en mentionnant expressément la contribution d'assurance maladie spécifique à Mayotte au sein du VI de l'article 1 er de la loi du 16 août 2022 .
II - La position de la commission
La commission a approuvé ce dispositif, de cohérence avec le mécanisme général de la prime de partage de la valeur.
La commission vous demande d'adopter cet article sans modification.
Article 7 sexies
(nouveau)
Exonération de cotisations d'assurance vieillesse des
médecins retraités
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, vise à exonérer les médecins retraités éligibles au cumul emploi-retraite intégral de cotisations de retraite sur les revenus tirés de la reprise d'une activité de médecine libérale en 2023.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
I - Le dispositif proposé : une exonération temporaire de cotisations de retraite pour les médecins retraités éligibles au cumul emploi-retraite intégral et reprenant une activité de médecine libérale
A. Les cotisations de retraite versées en cas de cumul emploi-retraite ne permettent pas d'acquérir de nouveaux droits à pension
Les professionnels libéraux retraités ayant liquidé l'ensemble des pensions de retraite de base et complémentaire auxquelles ils ont droit peuvent cumuler intégralement leur pension avec les revenus tirés d'une activité professionnelle à partir de l'âge d'ouverture des droits, soit 62 ans, s'ils justifient de la durée d'assurance requise pour l'obtention d'une pension à taux plein ou à partir de l'âge d'annulation de la décote, soit 67 ans 146 ( * ) .
La pension due par un régime obligatoire de retraite dont l'âge d'ouverture des droits, le cas échéant sans minoration, est supérieur à 62 ans n'est pas retenue pour apprécier la condition de liquidation de l'ensemble des pensions de retraite, et ce jusqu'à ce que l'assuré ait atteint l'âge à partir duquel il peut liquider cette pension ou, en cas de minoration, l'âge auquel celles-ci prennent fin.
Toutefois, la reprise d'une activité par le bénéficiaire d'une pension de retraite personnelle servie par un régime obligatoire de base et ayant pris effet à compter du 1 er janvier 2015 n'ouvre droit à aucun avantage de vieillesse, de droit direct ou dérivé, auprès d'aucun régime obligatoire de base ou complémentaire 147 ( * ) .
Concrètement, les revenus tirés de l'activité professionnelle reprise par le retraité sont assujettis à cotisations, mais celles-ci sont versées au titre de la solidarité, donc « à perte » , puisqu'elles ne permettront pas d'augmenter le montant de la pension une fois l'activité cessée.
Deux exceptions doivent toutefois être relevées :
- les médecins retraités reprenant une activité en qualité de médecin dans une zone de désertification médicale , c'est-à-dire une zone caractérisée par une offre de soins insuffisante ou par des difficultés dans l'accès aux soins 148 ( * ) , et dont les revenus d'activité non salarié de l'avant-dernière année sont inférieurs à 80 000 euros sont dispensés de l'affiliation à leur régime de prestations complémentaires de vieillesse (PCV) et donc du paiement des cotisations afférentes 149 ( * ) ;
- les médecins retraités continuant à exercer leur activité ou effectuant des remplacements dans une zone de désertification médicale en montagne sont exonérés par moitié du paiement des cotisations dues à leur régime de base 150 ( * ) .
Le Gouvernement propose aujourd'hui d' exonérer de toute cotisation de retraite pour une durée d'un an l'ensemble des médecins retraités éligibles au cumul intégral de leur pension avec les revenus tirés de la reprise d'une activité de médecine libérale, sous réserve que ces revenus soient inférieurs à un montant fixé par décret .
B. Une exonération temporaire de cotisations de retraite favoriserait la reprise d'une activité par les médecins retraités
Cet article, issu d'un amendement du Gouvernement réputé adopté par l'Assemblée nationale, prévoit que, sous réserve que leur revenu professionnel non salarié annuel soit inférieur à un montant fixé par décret , les médecins remplissant les conditions du cumul emploi-retraite intégral sont exonérés au titre de leur activité professionnelle en qualité de médecin des cotisations dues au titre de l'année 2023 à leurs régimes de retraite de base 151 ( * ) , de retraite complémentaire 152 ( * ) et de prestations complémentaires de vieillesse 153 ( * ) .
II - La position de la commission : un dispositif intéressant dont les effets devront faire l'objet d'un examen minutieux
La commission se prononce favorablement à l'exonération de cotisations proposée par le Gouvernement, qui lui semble de nature à augmenter le taux d'emploi des seniors , à améliorer le pouvoir d'achat des médecins retraités et à contribuer à la lutte contre la désertification médicale .
Elle attire toutefois l'attention du Gouvernement sur la nécessité de prévoir une compensation par le budget de l'État des effets de cette exonération sur les comptes de la Caisse autonome de retraite des médecins de France (CARMF).
En effet, dans une lettre adressée le 21 octobre dernier au ministre de la santé et de la prévention François Braun, et au ministre du travail, du plein emploi et de l'insertion Olivier Dussopt, Thierry Lardenois, président de la CARMF, soulignait que les médecins libéraux en situation de cumul emploi-retraite représentent 10 % des effectifs de cotisants de la caisse et que la mesure d'exonération pourrait diminuer les recettes :
- du régime de base à hauteur de 45 millions d'euros ;
- et du régime complémentaire, déficitaire, et du régime PCV, dont l'équilibre financier est fragile, à hauteur de 73 millions d'euros chacun .
De façon générale, au-delà du seul cas des médecins, une évolution du droit existant en matière de cumul emploi-retraite paraît d'autant plus nécessaire que celui-ci est potentiellement contraire à la Constitution . En effet, la jurisprudence du Conseil constitutionnel établit que, contrairement à l'impôt, la cotisation sociale ouvre des droits à prestations sociales 154 ( * ) .
Bien qu' elle eût préféré que les cotisations versées dans le cadre du cumul emploi-retraite ouvrent des droits , ce que l'article 40 de la Constitution ne lui permet pas de prévoir, elle salue l'évolution de la position du Gouvernement.
De fait, le 28 juillet dernier, en formulant un avis défavorable à l'endroit d'un amendement du sénateur René-Paul Savary tendant à exonérer l'ensemble des personnes en situation de cumul emploi-retraite de cotisations de retraite complémentaire, le ministre délégué chargé des comptes publics, Olivier Dussopt, avait indiqué que « le Gouvernement est ouvert à l'idée de rendre contributives des cotisations acquittées dans le cadre d'un cumul emploi-retraite. Cela nécessite de travailler sur la question des retraites et ce n'est pas la même démarche que celle qui est proposée, qui consiste à exonérer de cotisations les revenus d'activité perçus en sus d'une retraite. Le Gouvernement considère que tout revenu d'activité doit être soumis à contribution et que le présent débat doit être renvoyé soit à un projet de loi de financement de la sécurité sociale soit à un texte portant sur les retraites ».
La commission sera donc particulièrement attentive aux propositions qui seront soumises au Parlement en la matière à l'occasion de la réforme des retraites annoncée.
À l'initiative de la rapporteure générale, elle a adopté un amendement n° 33 permettant d' étendre l'exonération proposée à l'ensemble des professionnels de santé .
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
Article 7 septies
(nouveau)
Affiliation au régime général des
étudiants de « juniors entreprises »
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, affilie au régime général de la sécurité sociale les étudiants percevant une rémunération pour des travaux effectués dans le cadre d'une « junior entreprise ».
La commission vous demande d'adopter cet article modifié par un amendement de précision rédactionnelle.
I - Le dispositif proposé
A. La base juridique fragile du régime social des étudiants effectuant des travaux dans une « junior entreprise »
Les étudiants percevant une rémunération pour des travaux effectués dans le cadre d'une « junior entreprise » sont actuellement affiliés au régime général de la sécurité sociale sans base légale, en vertu d'un simple arrêté ministériel 155 ( * ) .
Ce texte dispose que les cotisations d'assurances sociales, d'accidents du travail et d'allocations familiales dues pour l'emploi de ces élèves de l'enseignement supérieur sont calculées sur la base de quatre fois la valeur horaire du salaire minimum de croissance en vigueur au 1 er janvier de l'année considérée pour chaque journée d'étude rémunérée par l'association. Toutefois, les cotisations de sécurité sociale peuvent, d'un commun accord entre l'association et l'élève, être calculées sur le montant des rémunérations effectivement versées aux intéressés.
B. La régularisation législative de cette affiliation
Le présent article, issu d'un amendement du député Thomas Mesnier retenu par le Gouvernement dans le texte considéré comme adopté par l'Assemblée nationale, propose d'inscrire dans la loi ces conditions d'affiliation.
Le I du présent article prévoit ainsi que les élèves et étudiants de l'enseignement supérieur réalisant ou participant à la réalisation, moyennant rémunération, d'études à caractère pédagogique au sein d'une association constituée exclusivement à cette fin soient affiliés au régime général de la sécurité sociale.
Le II du présent article dispose, de manière compatible avec la pratique actuelle, que les cotisations et contributions sociales d'origine légale et conventionnelle dues par ces élèves et étudiants doivent être calculées d'un commun accord entre l'association et l'élève ou l'étudiant sur la base :
- soit d'une assiette forfaitaire fixée par arrêté par référence à la valeur horaire du salaire minimum de croissance en vigueur au 1 er janvier de l'année considérée, pour chaque journée d'étude rémunérée par l'association ;
- soit du montant total de la rémunération perçue par l'élève ou l'étudiant.
Aux termes du III du présent article, les juniors entreprises concernées pourraient recourir au dispositif simplifié de déclaration et de recouvrement prévu à l'article L. 133-5-6 du code de la sécurité sociale sans avoir la qualité d'employeur.
Le IV du présent article précise que les conditions d'application du présent article seraient définies par décret.
Ces dispositions s'appliqueraient aux cotisations et contributions sociales dues au titre des périodes courant à compter du 1 er janvier 2023 ( V du présent article).
II - La position de la commission
La commission des affaires sociales approuve l'élévation au niveau législatif des conditions d'affiliation à la sécurité sociale des étudiants travaillant pour une « junior entreprise » ainsi que les précisions apportées par le présent article.
Dans un souci de meilleure lisibilité du droit, elle a adopté un amendement n° 34 de précision rédactionnelle afin d'inscrire ces étudiants parmi la liste des affiliés du régime général qui figure à l'article L. 311-3 du code de la sécurité sociale.
La commission vous demande d'adopter cet article ainsi modifié.
Article 8
Renforcement
et harmonisation de la fiscalité sur les produits du tabac
Cet article propose une réforme de la fiscalité sur les produits du tabac afin que son évolution soit plus rapidement corrélée à l'inflation et de rapprocher la charge fiscale applicable aux différentes catégories de produits.
La commission vous demande d'adopter un amendement rétablissant la rédaction initiale de cet article.
I - Le dispositif proposé
A. La fiscalité sur les produits du tabac est encadrée par le droit communautaire et poursuit historiquement un objectif de baisse de la consommation
1. Les différents éléments qui composent la fiscalité des produits du tabac
a) Les règles générales
Au niveau européen, la directive n° 2011/64/UE du Conseil du 21 juin 2011 concernant la structure et les taux des accises applicables aux tabacs manufacturés définit les règles fiscales générales applicables à l'ensemble des États membres de l'Union européenne.
L'accise sur les tabacs est composée de trois éléments :
- le taux de l'accise (qui représente un pourcentage du prix de vente au détail d'un produit du tabac) ;
- le tarif de l'accise , qui représente un montant fixe à payer en fonction des quantités de produits du tabac commercialisées (en unités ou en grammes) ;
- le minimum de perception , qui représente un montant fixe à payer en fonction des quantités de produits du tabac commercialisées (en unités ou en grammes).
Ainsi, pour chaque produit du tabac commercialisé, le montant de l'accise est égal au plus grand des deux montants suivants :
- soit le résultat de l'opération suivante : (taux de l'accise) x (prix de vente) + tarif de l'accise ;
- soit le minimum de perception .
b) L'application de ces principes en France métropolitaine
Le code des impositions sur les biens et services (CIBS) définit les produits du tabac soumis à l'accise (éléments taxables). Il définit également les catégories fiscales de produits du tabac. Aujourd'hui, le CIBS prévoit six catégories fiscales de produits du tabac :
- les cigares et cigarillos ;
- les cigarettes ;
- les tabacs fine coupe destinés à rouler les cigarettes ;
- les autres tabacs à fumer qui comprend le tabac à narguilé, le tabac à pipe, le tabac à chauffer, etc . 156 ( * ) ;
- les tabacs à mâcher ;
- les tabacs à priser .
Part de marché des produits du tabac au premier semestre 2022
Source : Direction générale des douanes et des droits indirects
Au sein de chaque catégorie fiscale, les produits du tabac (ou assimilés) sont taxés à l'unité ou au poids en fonction de leur conditionnement . C'est l'article L. 314-24 du CIBS qui définit le niveau de l'accise pour les produits du tabac commercialisés en France continentale, comme indiqué dans le tableau suivant.
Accise applicable aux produits du tabac commercialisés en France continentale
|
Catégorie fiscale |
Paramètres de l'accise |
Montant en 2022 |
|
Cigares et cigarillos |
Taux |
36,3 % |
|
Tarif |
48,7 €/1 000 unités |
|
|
Minimum de perception |
268,9 €/1 000 unités |
|
|
Cigarettes |
Taux |
55 % |
|
Tarif |
63,6 €/1 000 unités |
|
|
Minimum de perception |
336,7 €/1 000 unités |
|
|
Tabacs fine coupe destinés
|
Taux |
49,1 % |
|
Tarif |
83,5 €/1 000 unités |
|
|
Minimum de perception |
305,3 €/1 000 unités |
|
|
Autres tabacs à fumer |
Taux |
51,4 % |
|
Tarif |
31,4 €/1 000 unités |
|
|
Minimum de perception |
135,5 €/1 000 unités |
|
|
Tabacs à priser |
Taux |
58,1 % |
|
Tabacs à mâcher |
Taux |
40,7 % |
Source : Article L. 314-24 du CIBS
Ces tarifs et minima de perception sont indexés sur l'inflation de l'année N-2 , le pourcentage d'évolution étant arrondi au dixième. En outre, il est précisé que l'évolution annuelle ne peut ni être négative ni excéder 1,8 % .
Cette hausse a été mise en oeuvre en janvier 2021 (l'inflation hors tabac de l'année 2019 était de + 0,9 %), ainsi qu'en janvier 2022 (l'inflation hors tabac de l'année 2020 était de + 0,2 %).
Des tarifs spécifiques, reprenant les mêmes principes et catégories, sont définis à l'article L. 314-25 du CIBS pour les produits du tabac commercialisés en Corse et à l'article L. 314-26 du même code pour les produits du tabac commercialisés dans les collectivités d'outre-mer.
L'annexe 3 au présent PLFSS estime que le montant des droits du tabac devrait s'élever à 13,9 milliards d'euros en 2022 , à destination de la branche maladie .
2. Les effets de cette fiscalité sur le prix du tabac en France
Selon les éléments obtenus par la rapporteure générale, l'application de cette fiscalité à un paquet de cigarettes standard vendu en France en 2022 donne les effets suivants.
Décomposition du prix de vente au détail d'un paquet de 20 cigarettes vendu à 10,50 euros en 2022 en France continentale
|
Structure du prix |
Taux / tarif |
Paquet de cigarettes |
|
Prix de vente au détail |
10,50 € |
|
|
Accise : |
||
|
- taux de l'accise (en %) |
55,00 % |
5,78 € |
|
- tarif de l'accise (en €
|
63,60 € |
1,27 € |
|
- minimum de perception
|
336,70 € |
6,73 € (ne s'applique pas dans ce cas de figure) |
|
TVA « en dedans » sur le prix de vente au détail |
16,67 % |
1,75 € |
|
Remise brute du débitant de tabac |
10,04 % |
1,05 € |
|
Prix hors taxes et remises (coûts de production et de transport, marge des fabricants et fournisseurs) |
0,66 € |
Source : Direction générale des douanes et des droits indirects
En termes de consommation, même si le lien formel entre fiscalité et évolution des comportements est toujours délicat à établir, il est à souligner que depuis la mise en oeuvre de la trajectoire fiscale 2018-2020, qui avait pour objectif de porter le prix moyen du paquet de cigarettes à 10 €, les ventes en volume ont baissé de 19,2 % sur la période de janvier à août 2018 à la même période de l'année 2022 .
La baisse est de 7 % si l'on se focalise sur la dernière année.
B. Les évolutions proposées par le présent article
Le présent article propose d'aménager les modalités de taxation des produits du tabac décrites supra , en poursuivant trois objectifs principaux :
- rapprocher dans le temps la prise en compte de l'inflation dans l'évolution de certaines composantes de l'accise ;
- mieux aligner la taxation des différentes catégories de produits du tabac afin d'éviter les effets de substitution
- et revoir le rythme de rattrapage progressif de la fiscalité applicable en Corse par rapport à la France continentale.
1. La révision des règles d'indexation des prix du tabac sur l'inflation
La règle d'indexation plafonnée de l'évolution de plusieurs éléments de l'accise sur l'inflation de l'année N-2 est problématique dans le contexte actuel, caractérisé par une vigoureuse reprise de l'inflation. En effet, de manière paradoxale, les prix des produits du tabac pourraient connaître une évolution plus favorable que celle de la plupart des produits de consommation courante, ce qui est contradictoire avec l'objectif de baisse de la consommation recherchée par les pouvoirs publics.
Le iii du d du 2° du I du présent article propose donc de modifier le troisième alinéa de l'article L. 314-24 du code des impositions sur les biens et services afin de prévoir :
- d'une part, que les tarifs et minima soient indexés sur l'inflation à partir de la prévision de l'indice retenue pour l'année précédant celle de la révision (année N-1) dans le rapport économique, social et financier annexé au projet de loi de finances pour l'année de révision. Cette prévision serait ajustée, le cas échéant, de l'écart entre l'inflation constatée et la prévision au titre de la deuxième année précédant celle de la révision. Le pourcentage d'évolution serait arrondi au dixième ;
- d'autre part, que l'évolution des tarifs et minima ne soit plus plafonnée .
Le iv du d du 2° du I du présent article précise simplement que l'évolution du minimum de perception, qui définit le niveau minimal des accises perçues lors de la vente d'un produit du tabac, soit, elle seule, plafonnée à 3 % à partir du 1 er janvier 2024 à 3 %. L'étude d'impact justifie ce choix en soulignant que son indexation sur l'inflation réelle pourrait avoir pour effet d'imposer l'ensemble des produits au même niveau quel que soit leur prix hors taxe. Or il serait paradoxal (et pourrait déstabiliser le marché) que le minimum de perception concerne la majorité des produits.
L'étude d'impact indique également que, dans l'objectif d'éviter une « année blanche » ignorant l'inflation de l'année 2021, la revalorisation en 2023 tiendra compte non seulement de l'inflation au titre de 2022 mais aussi de 2021 , soit une augmentation des accises en 2023 de l'ordre de 7,1 %. Au total, d'après l'étude d'impact, le prix moyen pondéré du paquet de cigarettes devrait atteindre 11,15 euros en 2025.
2. La convergence progressive de la fiscalité applicable à divers produits du tabac avec celles applicable aux cigarettes
a) Un nouveau tableau pour le calcul de l'accise sur les produits du tabac
Le ii du d du 2° du I du présent article propose une nouvelle rédaction du tableau définissant l'accise applicable aux produits du tabac qui figure à l'article L. 314-24 du CIBS. Le nouveau tableau serait le suivant.
Tableau proposé par le présent article pour l'accise applicable aux produits du tabac commercialisés en France continentale
|
Catégorie fiscale |
Paramètres de l'accise |
Montant applicable
|
|
Cigares et cigarillos |
Taux |
36,3 % |
|
Tarif |
52,1 €/1 000 unités |
|
|
Minimum de perception |
287,9 €/1 000 unités |
|
|
Cigarettes |
Taux |
55 % |
|
Tarif |
68,1 €/1 000 unités |
|
|
Minimum de perception |
360,5 €/1 000 unités |
|
|
Tabacs fine coupe destinés à rouler les cigarettes |
Taux |
50,5 % |
|
Tarif |
90 €/1 000 unités |
|
|
Minimum de perception |
350 €/1 000 unités |
|
|
Autres tabacs à fumer |
Taux |
51,4 % |
|
Tarif |
33,6 €/1 000 unités |
|
|
Minimum de perception |
145,1 €/1 000 unités |
|
|
Tabacs à chauffer |
Taux |
51,4 % |
|
Tarif |
44,0 €/1 000 unités |
|
|
Minimum de perception |
315 €/1 000 unités |
|
|
Tabacs à priser |
Taux |
58,1 % |
|
Tabacs à mâcher |
Taux |
40,7 % |
Source : PLFSS pour 2023
b) L'évolution des paramètres relatifs au tabac à rouler
Le tableau précédent prévoit de rehausser dès 2023 le taux, le tarif et le minimum de perception applicable aux produits du tabac à rouler, afin de faire converger les prix de ces produits, sur celui des cigarettes .
Ainsi, en 2021, le prix moyen pondéré d'une blague de tabac à rouler de 30 g était de 14,27 euros. Les évolutions d'accise prévues au PLFSS 2023 pourraient avoir pour effet de porter ce prix à 16 euros en 2023.
Cela doit permettre de répondre aux évolutions de consommation constatées ces dernières années. En effet, la comparaison des volumes mis à la consommation entre 2018 et 2021 montre que les volumes de cigarettes diminuent plus fortement que le tabac à rouler - avec une baisse de 17 % pour les premières et de seulement 4 % pour le second.
c) La création de la catégorie « tabac à chauffer »
En outre, le nouveau tableau prévoit la création d'une catégorie fiscale dédiée au tabac à chauffer . La taxation de ces produits se ferait à l'unité, afin de les taxer au même niveau qu'un paquet de cigarettes.
Les 1° et a à c du 2° du I du présent article procèdent aux définitions nécessaires à la création de ladite catégorie dans divers articles du code des impositions sur les biens et services.
Sur le fond, il s'agit, là aussi, de tirer les conséquences à titre préventif des évolutions de marché.
Ainsi, l'étude d'impact montre, sur la base des analyses de la Commission européenne, un « développement fort et rapide des produits du tabac à chauffer » dont les ventes ont été multipliées par vingt entre 2018 et 2020. Ils représenteraient aujourd'hui 2,5 % des ventes totales de tabac dans l'Union européenne.
Or aucune étude ne démontre à ce jour que ces produits seraient moins nocifs à la santé que les cigarettes. Il s'agit donc d'une mesure de cohérence.
3. L'ajustement de la convergence de la fiscalité applicable en Corse
Le e du 2° du I du présent article propose de modifier l'article L. 341-25 du même code, relatif à la taxation des produits du tabac applicable en Corse , dont la collectivité perçoit le produit.
Prévue par la directive du 21 juin 2011, l'exception tarifaire corse a vocation à s'éteindre dans la mesure où l'article L. 314-25 prévoit une trajectoire de convergence entre 2022 et 2026 .
Tout en maintenant ce principe de convergence d'ici quatre ans, le présent article adapte la trajectoire de convergence à l'évolution des tarifs continentaux résultant des dispositions qui précèdent.
Il est ainsi proposé de tenir compte de l'évolution de la fiscalité applicable sur le continent pour ajuster à la hausse la trajectoire de convergence de la fiscalité en Corse, de manière à ce que la hausse d'accises à partir du niveau applicable en 2022 soit linéaire jusqu'en 2026 , date à laquelle la fiscalité sera alignée sur le continent.
Ces adaptations seraient également portées au sein de l'article 575 E bis du code général des impôts, qui définit un prix minimum de vente au détail appliqué en Corse, en prenant pour référence un pourcentage des prix de ventes continentaux ( II du présent article).
Plus précisément, outre une modification rédactionnelle ( 1° du II ), il est proposé de modifier ce tableau pour :
- que l'ajustement de 2023 intervienne à compter du 1 er mars et non du 1 er janvier, en lien avec la date d'entrée en vigueur du présent article ( 2° du II ) ;
- et que le nouveau tableau provisoirement applicable à la Corse intègre la nouvelle catégorie fiscale des tabacs à chauffer ( 3° du II ).
4. La modification des dispositions relatives à la déclaration de stocks
Le 3° du I du présent article propose de supprimer le second alinéa de l'article L. 314-29 du code des impositions des biens et services qui permet, dans le cadre de la déclaration de stocks, de déroger à la règle générale selon laquelle, en cas de changement de taux, tarif ou minimum de perception, l'accise devient exigible pour les produits en dehors d'un régime de suspension de l'accise par une personne qui ne les destine pas à sa consommation propre.
La dérogation à cette règle n'est possible que dès lors que ces changements résultent de l'inflation.
Mais, dans un contexte de forte inflation comme actuellement, il convient d'éviter les effets d'aubaines, comme la hausse des achats de produits du tabac par les buralistes en décembre 2022 pour les revendre en janvier 2023 aux nouveaux prix et encaisser le différentiel de fiscalité.
Tel est l'objet de la suppression proposée.
5. Les modalités d'entrée en vigueur
Enfin, le III du présent article définit les modalités de son entrée en vigueur.
Le A du III propose que l'ensemble des dispositifs du présent article entre en vigueur au 1 er mars 2023 , afin de permettre la mise en oeuvre des nouveaux tarifs par l'information des fabricants de tabacs par les services de la direction générale des douanes et des droits indirects.
Le B du III vise à faire en sorte que, sur la période allant du 1 er janvier au 1 er mars 2023, les tarifs et taux d'accises soient ceux en vigueur durant l'année 2022. Pendant cette même période, le pourcentage appliqué en Corse pour déterminer le prix minimum de vente au détail serait celui en vigueur au 31 décembre 2022.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Dans le texte sur lequel il a engagé sa responsabilité, le Gouvernement a entièrement réécrit le présent article.
Cette partie de commentaire décrira simplement les évolutions normatives qui résultent de cette réécriture par rapport au dispositif initial décrit supra , qui concernent la nouvelle catégorie du tabac à chauffer.
Cette catégorie fiscale initiale a été redéfinie afin d'être dénommée « tabacs à chauffer commercialisés en bâtonnets ». La définition de cette catégorie serait bien plus restrictive que celle initialement proposée par le présent article. Ainsi, aux termes d'un nouvel article L. 314-15-1 du code des impositions sur les biens et services, les « tabacs à chauffer commercialisés en bâtonnets » devraient remplir les conditions cumulatives suivantes :
- ils sont susceptibles d'être inhalés après avoir été chauffés par le consommateur final, sans être susceptibles d'être fumés par ce dernier ;
- ils ne sont pas spécialement préparés pour être utilisés au moyen de pipes à eau ;
- ils sont commercialisés sous la forme de bâtonnets d'une longueur qui n'excède pas 45 millimètres, filtre inclus, d'un diamètre qui n'excède pas 7 millimètres et pour lesquels le poids du tabac ou des substances mélangées au tabac n'excède pas 265 milligrammes.
Les autres tabacs à chauffer feraient l'objet d'une catégorie « autres tabacs à chauffer » et d'une taxation au poids et non à l'unité.
De plus, le minimum de perception applicable aux « tabacs à chauffer » serait fortement revu à la baisse , passant de 315 euros pour 1 000 unités à 232 euros pour 1 000 unités.
III - La position de la commission
La rapporteure générale approuve les évolutions de la fiscalité des produits du tabac proposées dans la version initiale du présent article .
Il serait, en particulier, très dommageable que le prix du tabac augmente moins vite que celui de biens essentiels de consommation.
De plus, il est souhaitable que la fiscalité ne contienne pas de dispositions incitant les consommateurs à se détourner de cigarettes devenues trop chères vers d'autres formes de consommation de tabac, potentiellement tout aussi nocives, comme le tabac à chauffer.
C'est pourquoi la nouvelle rédaction que le Gouvernement a finalement intégrée , sans débat, dans le texte considéré comme adopté par l'Assemblée nationale, correspond en partie à un recul qui pourrait avoir des conséquences dommageables .
En particulier, la révision de la définition du tabac à chauffer et l'allègement de la fiscalité prévues pour l'ensemble de ces produits (surtout les « autres tabacs à chauffer ») pourrait pousser les producteurs à effectuer de légères modifications de longueur, de diamètre ou de composition de leurs produits pour basculer dans la catégorie fiscale plus favorable des « autres tabacs à chauffer ».
En conséquence, la commission a adopté un amendement n° 35 qui rétablit la rédaction d'origine du présent article .
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
Article additionnel
après l'article 8
Contribution de solidarité des organismes
complémentaires d'assurance maladie
Cet article additionnel propose d'instaurer, à compter de 2023, une contribution de solidarité des organismes complémentaires d'assurance maladie dont le produit serait affecté à la Caisse nationale de l'assurance maladie.
I - Des contributions provisoires des organismes complémentaires pendant la crise du covid-19
La loi de financement de la sécurité sociale pour 2021 a mis en place deux « contributions exceptionnelles à la prise en charge des dépenses liées à la gestion de l'épidémie de covid-19 » à la charge des organismes complémentaires d'assurance maladie (Ocam) et au bénéfice de la branche maladie :
- l'une, au titre de l'année 2020 dont le produit était d'un milliard d'euros (article 3 de la LFSS pour 2021) ;
- la seconde, au titre de l'année 2021, pour un montant de 500 millions d'euros (article 13 de cette même LFSS).
Le Gouvernement a alors justifié la création de ces contributions par le très fort basculement de la prise en charge des dépenses de santé entre l'assurance maladie obligatoire et les Ocam qu'a provoqué la crise : alors même que les dépenses de la branche maladie de la sécurité sociale augmentaient fortement du fait de la crise, les charges des organismes complémentaires se réduisaient d'environ 2,2 milliards d'euros du fait :
- de la baisse de l'activité de soins constatée pendant la phase aiguë de l'épidémie, en particulier sur des segments où l'intervention des Ocam est particulièrement importante, qu'il s'agisse des soins dentaires, des ventes de lunettes ou des visites chez les médecins spécialistes ;
- du bénéfice pour les organismes complémentaires de la prise en charge à 100 % par la branche maladie des téléconsultations, qui ont explosé pendant le confinement et contribué à réduire la baisse d'activité des généralistes ;
- de l'annulation des mesures de hausse du ticket modérateur sur les actes et consultations externes et de l'entrée en vigueur plus tardive qu'initialement prévu de la hausse du ticket modérateur sur les nouveaux honoraires des pharmaciens ;
- et, dans le sens inverse, de l'impact de la portabilité des droits et de la baisse du chiffre d'affaires concernant les contrats collectifs dont les cotisations sont déterminées en fraction de la masse salariale.
Le Sénat, en particulier sa commission des affaires sociales, a partagé cette logique, considérant même qu'il aurait été nécessaire de porter la contribution totale des Ocam à 2 milliards d'euros afin d'être plus proche de l'impact « favorable » de la crise sur les dépenses des Ocam 157 ( * ) .
Par la suite, bien que les effets de la crise de covid-19 se soit prolongés en 2022 pour la branche maladie (cf., notamment, le commentaire de l'article 4 du présent PLFSS), aucun mécanisme de ce type n'a été reconduit.
II - La nécessité de créer une contribution pérenne pour renforcer la solidarité des organismes complémentaires avec la branche maladie
A. La part croissante de l'assurance maladie obligatoire dans le financement des dépenses totales de maladie
Si le caractère provisoire des contributions liées à la crise de covid-19 allait de soi, l'évolution structurelle du partage des charges entre la branche maladie de la sécurité sociale et les Ocam invite à créer un mécanisme de solidarité de caractère permanent .
En effet, au-delà de la crise, le partage de la dépense totale d'assurance maladie a évolué de manière structurelle, dans le sens d'une part croissante dévolue à la sécurité sociale. Ainsi, l'annexe 5 au présent PLFSS, relative à l'Ondam et aux dépenses de santé, montre qu' avant même la crise épidémique, la part de la consommation de soins et de biens médicaux (CSBM) financée par l'assurance maladie obligatoire était passée de 76,3 % en 2011 à 77,9 % en 2019 158 ( * ) .
Cette évolution, qui peut sembler modeste, est à rapporter au montant considérable de la CSBM : l'augmentation de 1,6 point de la part de la sécurité sociale représente un montant d'environ 4,9 milliards d'euros supplémentaires à la charge de la branche maladie 159 ( * ) .
Ces observations ont d'ailleurs conduit le Gouvernement à annoncer, lors de la présentation de ce PLFSS, que les Ocam seraient sollicités à hauteur de 150 millions d'euros afin de réduire les dépenses de l'assurance maladie obligatoire. Cette annonce a d'ailleurs été reprise au sein de l'annexe 5 au PLFSS précitée. Pourtant, elle ne trouve aucune traduction normative dans le texte lui-même du présent projet de loi de financement.
B. La mise en place d'une contribution de solidarité pérenne
Du fait des éléments qui précèdent, la commission des affaires sociales a adopté, à l'initiative de la rapporteure générale, un amendement n° 36 qui concrétise l'intention affichée par le Gouvernement en instaurant une contribution de solidarité des organismes complémentaires d'assurance maladie, de caractère permanent, dont le produit serait affecté à la Caisse nationale d'assurance maladie .
Le mécanisme de cette contribution serait le même que celui des deux contributions exceptionnelles des années 2020 et 2021. Il serait donc très proche de celui de la taxe de solidarité additionnelle sur les contrats d'assurance complémentaire santé (TSA), bien connue des organismes ; simplement, comme pour les contributions exceptionnelles, seuls les Ocam encore en activité à la fin de cette année en seraient directement redevables .
Son assiette serait constituée de l'ensemble des sommes versées au titre des cotisations d'assurance maladie complémentaire au profit des Ocam.
Le taux de la contribution est fixé à 0,8 % dans l'objectif d'atteindre un produit de 300 millions d'euros pour l'année 2023 - montant qui a semblé plus adapté à la commission que les 150 millions d'euros envisagés par le Gouvernement au vu de l'ampleur de l'augmentation des dépenses d'assurance maladie incombant à la sécurité sociale.
La contribution serait recouvrée par l'Urssaf Île-de-France en même temps que la TSA. Son recouvrement et son contrôle seraient effectués selon les mêmes règles, garanties et sanctions que celles qui prévalent pour la TSA.
Elle devrait être déclarée et liquidée au plus tard le 30 janvier de l'année suivant celle au titre de laquelle la contribution est due (N+1) et pourrait faire l'objet d'une régularisation annuelle, qui ne pourra toutefois intervenir après le 30 juin de cette même année N+1.
La commission vous demande d'adopter un article additionnel ainsi rédigé (amendement n° 36).
Article additionnel
après l'article 8
Contribution exceptionnelle des laboratoires
de biologie médicale
Cet article additionnel propose de créer, pour la seule année 2023, une contribution exceptionnelle des laboratoires de biologie médicale dont le produit serait affecté à la Caisse nationale de l'assurance maladie.
La commission vous demande d'adopter cet article additionnel dans la rédaction qu'elle vous soumet.
I - La mesure d'économie prévue par le présent PLFSS : une mesure inadaptée au secteur de la biologie médicale.
A. La hausse des dépenses d'assurance maladie de biologie médicale et des profits réalisés par les laboratoires
Ainsi qu'il est exposé plus en aval de ce rapport ( cf . examen de l'article 27), les protocoles triennaux entre l'Assurance maladie et les directeurs de laboratoires de biologie médicale, mis en place depuis 2014, s'étaient révélés plutôt efficaces jusqu'en 2019 pour contenir les dépenses de biologie médicale. La crise sanitaire a mis un terme à la maîtrise des dépenses, compte tenu de la mobilisation forte des laboratoires de biologie médicale dans la stratégie de dépistage du virus Sars-CoV-2.
Selon la Cnam, sur toute la période de 2020 à 2022, les dépenses totales pour le remboursement des examens réalisés par les laboratoires privés pour le dépistage de la covid-19 s'élèveraient à 7,3 milliards d'euros dont 3,8 milliards d'euros au titre de la seule année 2021.
En raison de la crise sanitaire, le chiffre d'affaires des laboratoires privés de biologie médicale a donc crû de plus de 85 %, passant de 5,1 milliards d'euros à 9,4 milliards d'euros entre 2019 et 2021. Si le secteur a dû investir dans des équipements pour répondre aux demandes, ces derniers ont rapidement été amortis compte tenu du volume d'actes réalisés. Le secteur a ainsi connu une rentabilité particulièrement élevée, passée de 19 % du chiffre d'affaires en 2019 à 23 % en 2020.
B. La mesure d'économie prévue à l'article 27 du présent PLFSS
L'article 27 prévoit qu'à défaut d'accord entre l'Assurance maladie et les directeurs de laboratoire de biologie médicale signé avant le 1 er février 2023, il sera décidé par arrêté ministériel d'une mesure devant générer 250 millions d'euros d'économie sur les dépenses de biologie médicale dès 2023.
D'après l'étude d'impact, cette régulation pourrait prendre la forme d'une baisse généralisée de la cotation de tous les actes de biologie médicale hors liés à la covid (par la voie de la lettre clé B). Répondre à une hausse des bénéfices en raison de la crise épidémique de covid-19 par une mesure pérenne et ferme de régulation des dépenses de biologie médicale courante ne paraît pas pertinent à la commission.
D'autre part, en choisissant une baisse unilatérale de la lettre clé B, la mesure d'économie se ferait au détriment de tous les laboratoires de biologie médicale via le remboursement des actes. Or, certains laboratoires n'ont pu investir dans le dépistage du Sars-CoV-2 notamment en raison de marges plus réduites ou ont été moins concernés par les demandes de tests. Ces laboratoires seraient donc injustement touchés par la baisse de cotation des actes et pourraient être fragilisés emportant le risque d'amoindrir la couverture en laboratoires de certains territoires.
II - Une contribution exceptionnelle des laboratoires au titre de la prise en charge par l'Assurance maladie des dépenses de dépistage du virus en 2021
En lieu et place de la mesure, la commission propose de créer une contribution exceptionnelle assise sur les sommes versées en 2021 par l'Assurance maladie aux laboratoires de biologie médicale au titre de la prise en charge du dépistage de la covid-19. L'assiette d'une telle contribution serait composée des dépenses d'Assurance maladie au titre de la détection de l'antigène du virus Sars-CoV-2, de la détection du génome du même virus par les techniques d'amplification génique et du forfait du traitement des données administratives de la covid-19. Une telle base aurait l'avantage d'inclure les laboratoires en proportion des remboursements dont ils ont bénéficié en 2021 pour leur activité liée à la covid-19. Elle représenterait 2,7 milliards d'euros (voir tableau ci-dessous). Il est ainsi proposé de fixer le taux de la contribution à 9,17 % afin de générer un produit de 250 millions d'euros.
Dépenses d'assurance maladie au titre du dépistage de la covid-19 en 2021 retenues pour l'assiette de la contribution exceptionnelle
|
Code de l'acte |
Libellé de l'acte |
Montants remboursés |
|
4274 |
Détection de l'antigène du virus Sars-CoV-2 |
11 213 536 € |
|
5271 |
Sars-CoV-2 : détection génome par les
techniques
|
2 460 934 519 € |
|
9006 |
Forfait du traitement des données administratives de la covid-19 |
256 773 482 € |
|
Total |
2 728 921 537 € |
|
Source : Cnam, base de données publique BiolAM (édition 2022)
Cette contribution serait donc due pour la seule année de 2023 en contrepartie du chiffre d'affaires réalisé par le secteur de la biologie médicale en raison de la crise sanitaire. Cette contribution exceptionnelle ne rendrait pas obsolète l'effort, par ailleurs nécessaire, de maîtrise pluriannuelle médicalisée ou tarifaire des dépenses de biologie médicale décidée par engagement contractuel entre l'Assurance maladie et les représentants des biologistes médicaux.
La commission vous demande d'adopter un article additionnel ainsi rédigé (amendement n° 37).
Article 9
Renforcer les
équipes de régulation pour accompagner la montée en charge
du service d'accès aux soins
Cet article vise à encourager l'engagement des professionnels de santé dans une activité de régulation médicale.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
I - Le dispositif proposé : le renforcement de l'attractivité de la régulation
A. L'incitation à l'exercice d'une activité de régulation est une priorité
1. L'ouverture aux médecins régulateurs du dispositif simplifié de déclaration et de paiement des cotisations des médecins remplaçants
Depuis le 1 er janvier 2020 160 ( * ) , le régime simplifié des professions médicales (RSPM) permet aux médecins et aux étudiants en médecine 161 ( * ) exerçant leur activité médicale indépendante uniquement à titre de remplacement d'opter pour un dispositif simplifié de déclaration et de paiement des cotisations et contributions sociales dont ils sont redevables 162 ( * ) , à la condition que les recettes issues de leur activité de remplacement soient inférieures ou égales à 19 000 euros par an avant abattement 163 ( * ) .
Ils peuvent opter, dans ce cadre, pour :
- un taux global de cotisation, fixé à 13,5 % 164 ( * ) et couvrant l'ensemble des cotisations dues, à l'exception de la cotisation au régime invalidité-décès de la Caisse autonome de retraite des médecins de France (CARMF) 165 ( * ) ;
- et le calcul mensuel ou trimestriel de leurs cotisations et contributions sociales.
Un téléservice dédié géré par le réseau des Urssaf permet aux bénéficiaires du dispositif simplifié de déclarer les rémunérations et de payer les cotisations et contributions dues.
En cas de dépassement du seuil de 19 000 euros, les assurés sont redevables de cotisations et contributions supplémentaires sur la fraction de recettes excédant ce seuil, à un taux de 21,2 % 166 ( * ) .
Lorsque l'intéressé tire de son activité de remplacement des recettes supérieures à 19 000 euros au titre de deux années civiles consécutives ou supérieures à 38 000 euros au titre d'une seule année civile, il perd le bénéfice du dispositif au titre de l'année suivant celle au cours de laquelle les seuils ont été dépassés 167 ( * ) .
Comparatif du régime des praticiens et auxiliaires médicaux conventionnés (PAMC) et du RSPM
|
PAMC |
RSPM |
|
|
Bénéficiaires |
Médecins généralistes et spécialistes exerçant en libéral, titulaires ou remplaçants |
Médecins généralistes et spécialistes exerçant en libéral uniquement en tant que remplaçant et générant moins de 19 000 euros bruts de recettes annuelles à ce titre (sur option) |
|
Taux de cotisation |
Taux variables selon le montant des revenus (environ 23 %) |
13,5 % jusqu'à 19 000 euros 21,2 % pour la fraction supérieure à 19 000 euros en cas de dépassement (un dépassement autorisé si les revenus restent inférieurs à 38 000 euros) |
|
Calcul des cotisations |
Versement provisionnels en N
|
Application du taux forfaitaire
|
|
Organisme collecteur |
CARMF pour les cotisations de retraite et Urssaf pour les autres cotisations sociales |
Urssaf |
|
Cotisation invalidité-décès |
631, 738 ou 863 euros selon le niveau de revenus |
158 ou 631 euros selon le niveau de couverture souhaité par l'assuré |
Source : Commission des affaires sociales du Sénat, d'après l'Urssaf Caisse nationale, « Régime PAMC, régime simplifié : pourquoi, pour qui, comment ? »
L'allègement des démarches déclaratives permis par ce dispositif s'avère particulièrement attractif, notamment pour les médecins retraités et pour les étudiants en médecine, si bien que le Gouvernement propose désormais d' en étendre l'accès aux médecins ayant une activité libérale de régulation 168 ( * ) exclusive de toute autre activité libérale à l'exception d'activités de remplacement, et en tirant des recettes inférieures aux seuils applicables aux bénéficiaires actuels du RSPM.
2. L'extension du régime de responsabilité des médecins régulateurs du SAS sur celui des médecins régulateurs du SAMU
L'activité des médecins libéraux régulateurs d'un service d'aide médicale urgente (SAMU) hébergé par un établissement public de santé est couverte par le régime de la responsabilité administrative qui s'applique aux agents de cet établissement 169 ( * ) .
Il en va de même lorsque, après accord exprès de l'établissement public concerné, le médecin assure son activité depuis son cabinet ou son domicile.
Les médecins libéraux régulateurs d'un service d'accès aux soins (SAS), quant à eux, ne bénéficient pas d'un tel régime de responsabilité.
Or, d'après le rapport de la mission flash sur les urgences et soins non programmés remis par François Braun au Gouvernement en juin dernier, « par crainte d'un risque médico-légal, de nombreux médecins refusent de venir exercer la régulation médicale [en SAS] , leur assurance étant, pour certains, fortement augmentée par cet exercice particulier ».
Le Gouvernement propose par conséquent d' aligner le régime de responsabilité des médecins régulateurs du SAS sur celui des médecins régulateurs du SAMU .
B. Le PLFSS pour 2023 assouplit le régime social et le régime de responsabilité de certains médecins régulateurs
Le I modifie l'article L. 642-4-2 du code de la sécurité sociale, qui fixe le cadre légal du régime simplifié des professions médicales, de façon à :
- en étendre le bénéfice aux médecins exerçant une activité de régulation dans le cadre d'un SAS 170 ( * ) et de la permanence des soins ambulatoires (PDSA) 171 ( * ) et n'exerçant pas d'autre activité en médecine libérale (1°) ;
- procéder à une coordination découlant de cette extension (2°).
Le II crée un article L. 6311-4 du code de la sécurité sociale étendant aux médecins régulateurs du SAS le régime de responsabilité administrative applicable à ceux du SAMU .
II - Les modifications considérées comme adoptées par l'Assemblée nationale : une modification rédactionnelle
L'Assemblée nationale est réputée avoir adopté cet article assorti d'un amendement rédactionnel de sa rapporteure générale retenu par le Gouvernement.
L'Assemblée nationale est considérée comme ayant adopté cet article ainsi modifié.
III - La position de la commission : la suppression des dispositions relatives à la responsabilité des médecins du SAS
La commission approuve pleinement l'ouverture aux médecins régulateurs du dispositif simplifié de déclaration et de paiement des cotisations et contributions sociales des médecins remplaçants, qui lui paraît à-même de favoriser le retour en activité des médecins retraités et l'engagement des étudiants en médecine dans des activités de remplacement .
Le succès du régime micro-social dont bénéficient les micro-entrepreneurs témoigne en effet de l' attente de simplicité et de flexibilité exprimée par une part croissante des travailleurs, à laquelle il est de l'intérêt des pouvoirs publics d'apporter une réponse.
La commission relève toutefois que, bien que pertinentes sur le fond , les dispositions relatives au régime de responsabilité des médecins du SAS n'auraient d'effet ni sur les recettes, ni sur les dépenses des régimes obligatoires de base de sécurité sociale et ne sauraient donc trouver leur place en loi de financement de la sécurité sociale 172 ( * ) . Elle a donc adopté un amendement n° 39 de la rapporteure générale en prévoyant la suppression .
Enfin, sur proposition de la rapporteure générale, un amendement rédactionnel n° 38 a également été adopté.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
Article 9 bis
(nouveau)
Déplacement de la clause de sauvegarde en partie
recettes
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité à l'Assemblée nationale, reprend les dispositions de l'article 29 du projet de loi initial, qui se trouvent ainsi déplacées en troisième partie. Ce dernier visait initialement à :
- fixer les seuils M et Z de déclenchement des clauses de sauvegarde en matière de médicaments et de dispositifs médicaux pour 2023, et compléter l'assiette de la clause de sauvegarde pour les médicaments ;
- fiabiliser la procédure de recouvrement de la clause de sauvegarde des médicaments ;
- créer une contribution spécifique aux médicaments associant un chiffre d'affaires important à une forte croissance des dépenses, pour rééquilibrer l'effort des différents acteurs dans la régulation macroéconomique des dépenses de produits de santé.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
I - Le dispositif proposé à l'article 29 du projet de loi déposé
A. La fixation des seuils des clauses de sauvegarde pour les médicaments et les dispositifs médicaux
1. Les clauses de sauvegarde pour les médicaments et les dispositifs médicaux : des mécanismes régulateurs de dernier recours
a) La clause de sauvegarde des médicaments
Introduite par la loi de financement de la sécurité sociale (LFSS) pour 1999 173 ( * ) , la clause de sauvegarde du médicament a depuis subi de nombreuses modifications . La LFSS pour 2019 lui a donné sa forme actuelle, en substituant aux deux « taux L » relatifs aux dépenses de ville et à celles de l'hôpital un unique « montant M » visant le chiffre d'affaires (CA) de l'ensemble des entreprises du secteur. L'assiette de la clause a également été progressivement élargie pour comprendre l'ensemble des médicaments pris en charge, entièrement ou partiellement, par l'assurance maladie. Enfin, depuis 2021 et afin d'améliorer la lisibilité du dispositif, le seuil de la clause de sauvegarde est fixé en montant (M) et non plus en taux d'évolution.
Désormais, la clause de sauvegarde se déclenche lorsque l'activité du secteur dépasse le seuil déterminé , c'est-à-dire lorsque le chiffre d'affaires réalisé au cours d'une année civile par l'ensemble des entreprises exploitant une ou plusieurs spécialités pharmaceutiques est supérieur au montant M déterminé en LFSS. Dans ce cas, l'ensemble de ces entreprises est assujetti à une contribution fiscale, dite « clause de sauvegarde des médicaments » 174 ( * ) , affectée à la Caisse nationale de l'assurance maladie 175 ( * ) .
Le chiffre d'affaires considéré est minoré du montant des remises conventionnelles 176 ( * ) consenties par les exploitants au moment de la négociation avec le Comité économique des produits de santé (CEPS) du prix de leurs spécialités 177 ( * ) ou postérieurement, lorsque les médicaments concernés sont admis au remboursement par l'assurance maladie. L'assiette de la clause de sauvegarde des médicaments ne comprend ainsi que la part des ventes du secteur pharmaceutique ayant, in fine , donné lieu à un remboursement total ou partiel de l'assurance maladie.
La définition d'un montant M a vocation à inciter les entreprises du secteur à maintenir le volume de cette part de leur CA en-deçà de ce seuil : la clause de sauvegarde constitue un outil de régulation de dernier ressort , déclenché si les autres outils de régulation infra-annuelle (remises, baisses de prix négociées avec le CEPS 178 ( * ) ) n'ont pas suffi à maintenir le chiffre d'affaires considéré en-dessous du montant M prévu.
Lorsque le chiffre d'affaires minoré des remises excède toutefois le montant M, un barème progressif lui est alors appliqué : la part inférieure à 1,005 fois le montant M est soumise à un taux de prélèvement de 50 % ; la part comprise entre 1,005 et 1,01 fois à un taux de 60 % ; la part supérieure à 1,01 fois le montant M, enfin, est soumise à un taux de 70 % 179 ( * ) .
La contribution est ensuite répartie entre les entreprises redevables au prorata de leur chiffre d'affaires . Elle ne peut toutefois excéder, pour chaque entreprise, 10 % de son chiffre d'affaires hors taxes (CAHT) au titre des médicaments 180 ( * ) .
Par ailleurs, un mécanisme d'abattement est prévu par le code de la sécurité sociale. Les entreprises qui ont conclu avec le CEPS une convention en cours de validité au 31 décembre de l'année au titre de laquelle la contribution est due, portant sur 90 % au moins du CA de l'année, peuvent signer un accord prévoyant le versement de l'ensemble ou d'une partie de la contribution sous forme de remises. Lorsque le versement est égal ou supérieur à 95 % du montant de la contribution due, l'entreprise est exonérée de cette dernière. Ce taux peut être abaissé entre 80 % et 95 % lorsque l'entreprise a, par convention avec le CEPS, consenti une baisse du prix net d'une ou plusieurs spécialités qu'elle exploite 181 ( * ) :
- 90 % lorsque les économies générées sont inférieures ou égales à 0,70 % du CA ;
- 85 % lorsqu'elles sont comprises entre 0,70 % et 3 % du CA ;
- 80 % lorsqu'elles sont supérieures à 3 % du CA 182 ( * ) .
b) La clause de sauvegarde des dispositifs médicaux
Plus récente, la clause de sauvegarde des dispositifs médicaux a été créée par la LFSS pour 2020. Sur le modèle de la clause relative aux médicaments, elle met à la charge des exploitants de dispositifs médicaux inscrits sur la liste des produits et prestations remboursables (LPPR) une contribution, dès lors que le montant remboursé par l'assurance maladie au cours de l'année civile, minoré des remises conventionnelles, est supérieur à un montant Z déterminé chaque année en LFSS 183 ( * ) .
Le champ de cette contribution est toutefois plus réduit : elle ne concerne que les dispositifs médicaux pris en charge par l'assurance maladie et distribués en établissement de santé au titre de la liste en sus et, depuis 2022, ceux pris en charge à titre transitoire 184 ( * ) . En sont donc exclus les dispositifs médicaux :
- dispensés par un distributeur détaillant (pharmacien d'officine ou prestataire de santé) ;
- pris en charge en établissement de santé au sein des groupements homogènes de séjour (GHS).
Enfin, le montant de la contribution, au titre des dispositifs médicaux, est égal à la différence entre le montant remboursé par l'assurance maladie, réduit des remises, et le montant Z . Autrement dit, au-delà du montant Z, les entreprises sont redevables de l'intégralité de la dépense d'assurance maladie réalisée 185 ( * ) .
La contribution due par chaque exploitant est déterminée au prorata du montant remboursé par l'assurance maladie au titre des produits et prestations qu'il exploite. Elle ne peut excéder 10 % de ce montant remboursé.
2. L'article 29 fixe les seuils M et Z pour 2023 et complète l'assiette de la clause de sauvegarde des médicaments
a) La fixation des montants M et Z pour 2023
S'agissant de la clause de sauvegarde des médicaments, le II de l'article 29 fixe, pour l'année 2023, le montant M mentionné à l'article L. 138-10 du CSS à 24,6 milliards d'euros.
S'agissant de celle des dispositifs médicaux, le III de l'article 29 fixe, pour l'année 2023, le montant Z mentionné à l'article L. 138-19-8 du CSS à 2,21 milliards d'euros.
b) La mise à jour de l'assiette de la clause de sauvegarde des médicaments
Dans l'objectif d'inclure toutes les dépenses relatives aux produits de santé dans l'assiette de la clause de sauvegarde, le 1° du I de l'article 29 modifie l'article L. 138-10 du code de la sécurité sociale pour ajouter à la liste des médicaments pris en compte pour le calcul du chiffre d'affaires :
- la liste en sus des spécialités pharmaceutiques relatives aux soins de suite et de réadaptation (SSR) pouvant être prises en charge par l'assurance maladie, visée à l'article L. 162-23-6 du CSS : n'était jusque-là visée que la liste en sus de l'article L. 162-22-7 relative aux activités de médecine, de chirurgie, de gynécologie-obstétrique et d'odontologie ;
- les médicaments répondant à des besoins de santé publique, non couverts par ailleurs, acquis à la demande du ministre de la Santé par l'Agence nationale de santé publique (ANSP) en application de l'article L. 1413-4 du code de la santé publique.
Ce second ajout s'avère particulièrement important dans le contexte de crise sanitaire. L'annexe 5 au PLFSS indique ainsi que 4,3 milliards d'euros de dotations supplémentaires ont été versés par l'assurance maladie à l'ANSP pour permettre, notamment, l'acquisition de vaccins et de traitements contre la covid 186 ( * ) .
Enfin et par mesure de coordination, les 1° et 2° du I de l'article 29 ajoutent à la liste des éléments retranchés du chiffre d'affaires pour le calcul de l'assiette de la clause de sauvegarde la nouvelle contribution sur les médicaments en forte croissance créée par le même article 187 ( * ) ainsi que de nouveaux types de remises créées par l'article 30 du PLFSS 188 ( * ) .
B. La fiabilisation du recouvrement
1. La procédure de recouvrement attachée à la clause de sauvegarde
La procédure de déclaration et de recouvrement de la clause de sauvegarde des médicaments est fixée par l'article L. 138-15 du code de la sécurité sociale. Celui-ci prévoit :
- que les entreprises redevables de la contribution sont tenues de remettre à un Urssaf désigné par le directeur de l'Acoss la déclaration permettant de déterminer le chiffre d'affaires réalisé au cours de l'année avant le 1 er avril de l'année n+1 ;
- que ces déclarations sont transmises au CEPS afin que celui-ci signale, le cas échéant, les rectifications à opérer ;
- que la contribution fait l'objet, enfin, d'un versement au plus tard le 1 er juillet de l'année n+1 .
L'étude d'impact du PLFSS fait valoir que les retards de déclaration sont aujourd'hui fréquents, et s'avèrent nuisibles à l'ensemble des acteurs puisque « le calcul de la contribution au titre de M a un caractère collectif » et « dépend de la somme des chiffres d'affaires individuels déclarés et nets de remises » 189 ( * ) . En reportant la liquidation de la contribution, ces retards nuiraient à la prévisibilité de la clause de sauvegarde pour l'ensemble des entreprises concernées et généreraient des difficultés de recouvrement.
2. Pour fiabiliser le recouvrement, l'article 29 revoit le calendrier de déclaration et de paiement et instaure un régime de sanction
Le 3° du I de l'article 29 réécrit l'article L. 138-15 du code de la sécurité sociale. Si la déclaration de l'entreprise demeure due pour le 1 er avril, la suite de la procédure est mise à jour pour prévoir :
- qu'avant le 15 juillet, le CEPS communique à l'Urssaf les éventuelles différences identifiées avec les données dont il dispose et, à l'Acoss, le montant des remises négociées pour chaque entreprise redevable ;
- que l'Urssaf communique sans délai aux entreprises une éventuelle différence signalée par le CEPS, celles-ci disposant d'un délai de 15 jours pour rectifier leur déclaration ;
- que l'Urssaf notifie au plus tard le 1 er octobre à chaque entreprise le montant de la contribution dont elle est redevable ;
- que la contribution, enfin, est versée par l'entreprise au plus tard le 1 er novembre.
Il instaure, d'autre part, une sanction au retard de déclaration en prévoyant :
- que lorsque l'entreprise redevable méconnaît le délai de déclaration ou de rectification, l'Urssaf met à sa charge une majoration forfaitaire pour déclaration tardive ;
- que ladite majoration est égale à 0,05 % du dernier CAHT total déclaré, par période de quinze jours de retard, sans pouvoir être inférieure à 2 000 euros ni supérieure à 100 000 euros ;
- que son produit, comme la contribution elle-même, est affecté à la Cnam.
L'étude d'impact jointe au PLFSS précise que « cette majoration serait due dès le premier jour de retard, même en cas de contribution nulle in fine » 190 ( * ) .
C. La création d'une contribution spécifique aux médicaments associant un chiffre d'affaires important à une forte croissance
1. La clause de sauvegarde actuelle fait insuffisamment porter l'effort sur les médicaments en forte croissance, pourtant en grande partie responsables du dynamisme du marché
Jusqu'en 2019, la répartition de la clause de sauvegarde était partiellement fondée sur la croissance du CAHT de chaque entreprise redevable , et permettait ainsi de tenir compte des efforts de maîtrise des entreprises et de leur contribution à la dynamique des dépenses. La contribution due au titre de la clause de sauvegarde était ventilée, à parité, selon deux critères prévus à l'article L. 138-12 du code de la sécurité sociale :
- à concurrence de 50 %, au prorata du CAHT réalisé dans le CAHT total pris en compte au titre de clause de sauvegarde ;
- pour l'autre moitié, en fonction du taux d'évolution du chiffre d'affaires de l'entreprise, les entreprises créées depuis moins d'un an n'étant pas redevables de cette part de la contribution, sauf si cette création résultait d'une scission ou d'une fusion d'une entreprise ou d'un groupe.
La LFSS pour 2019, qui substituait un seuil exprimé en montant aux taux d'évolution des chiffres d'affaires hospitaliers et de ville jusque-là pris en compte pour le déclenchement de la clause de sauvegarde, a supprimé le second critère de répartition tenant au taux d'évolution du chiffre d'affaires . Ces nouvelles modalités de répartition permettent toujours de tenir compte de la part de chaque entreprise dans le CAHT réalisé, et donc de leur importance respective dans le marché du médicament, mais n'intègrent plus dans la clé de répartition leur responsabilité respective dans le dynamisme des dépenses que la clause de sauvegarde vise à contenir.
Selon le Gouvernement, la clause de sauvegarde, dont le déclenchement ces dernières années doit beaucoup au dynamisme des spécialités en forte croissance, pèserait trop sur les médicaments anciens et génériques . L'étude d'impact jointe au PLFSS relève ainsi que « le déclenchement de la clause de sauvegarde médicaments pour 2021 est largement dû à des produits en forte croissance », la régulation microéconomique et infra-annuelle conduite par le CEPS ne parvenant pas à limiter le dynamisme des dépenses associées à ces spécialités. La contribution pesant, à l'inverse, sur l'ensemble des entreprises au prorata de leur chiffre d'affaires, « la part prépondérante prise par les produits en forte croissance dans les dépenses d'assurance maladie en quelques années pourrait donc représenter un risque [...] pour le maintien des anciens médicaments et génériques sur le marché ».
2. L'article 29 du texte initial crée une contribution spécifique sur les médicaments en forte croissance
Pour faire davantage porter l'effort sur les spécialités contribuant le plus au dynamisme des dépenses, l'article 29 du PLFSS initial visait à créer une nouvelle contribution, ciblant les médicaments associant un chiffre d'affaires important à une forte croissance des dépenses.
Le 4° du I de l'article 29 remplaçait l'actuelle section du code de la sécurité sociale relative à la contribution au titre de médicaments destinés au traitement de l'hépatite C par une nouvelle section « Contribution au titre de médicaments à forte croissance et chiffre d'affaires élevé ».
Le 5° du I de l'article 29 réécrivait les articles L. 138-19-1 et L. 138-19-2 et créait une nouvelle contribution :
- visant les médicaments ayant, dans les deux années civiles précédant celle considérée, généré un chiffre d'affaires minoré des remises supérieur à 50 millions d'euros , et ayant crû entre l'année n-2 et l'année n-1 comme entre l'année n-1 et l'année n de plus de 10 % ;
- reprenant le fonctionnement de la clause de sauvegarde : déclenchement lorsque le CAHT, minoré des remises, réalisé au titre de ces médicaments excède un montant C ;
- définissant le montant C comme étant égal au chiffre d'affaires de l'année précédente minoré des remises, de la clause de sauvegarde comme de la contribution éventuelle au titre de la clause de sauvegarde de l'article L. 138-10 et de la présente contribution, augmenté de 10 %.
Le 6° du I de l'article 29 modifiait l'article L. 138-19-3 relatif à la liquidation de la contribution au titre de médicaments destinés au traitement de l'hépatite C, pour l'adapter à la nouvelle contribution prévue :
- lorsque le montant total du chiffre d'affaires des entreprises redevables excède le montant C, un taux de contribution de 50 % est appliqué à la part du chiffre d'affaires comprise entre C et 1,1 fois le montant C, un taux de 60 % à la part comprise entre 1,1 fois C et 1,2 fois C, un taux de 70 % est appliqué au-delà ;
- la contribution due par chaque entreprise redevable est ensuite déterminée au prorata de son chiffre d'affaires ;
- le montant cumulé des contributions dues au titre des articles L. 138-10 et L. 138-19-1 par chaque entreprise ne peut excéder 15 % de son chiffre d'affaires hors taxes réalisé en France et dans les départements d'outre-mer au cours de l'exercice considéré ;
- l'excédent éventuel s'impute sur la contribution due au titre de la clause de sauvegarde et, le cas échéant, sur la nouvelle contribution spécifique aux spécialités en forte croissance.
Enfin, le 7° du I de l'article 29 rendait applicables à la contribution visant les médicaments en forte croissance les modalités de recouvrement rénovées de la clause de sauvegarde.
II - Les modifications adoptées par l'Assemblée nationale
Dans le texte considéré comme adopté par l'Assemblée nationale suite à l'engagement, par le Gouvernement, de sa responsabilité, l'article 29 est déplacé en troisième partie, par la création d'un nouvel article 9 bis , s'écartant substantiellement du dispositif initial.
D'abord, la création d'une nouvelle contribution, spécifique aux médicaments cumulant chiffre d'affaires important et forte croissance, est abandonnée. Les 4°, 5°, 6° et 7° de l'article 29 sont, en conséquence, supprimés.
En substitution, le 3° du nouvel article 9 bis révise les conditions de répartition de la clause de sauvegarde entre les entreprises redevables, qui ne seraient plus seulement assises sur le chiffre d'affaires réalisé. La contribution due par les entreprises serait déterminée, à concurrence de 30 %, en fonction de la progression du chiffre d'affaires de chaque entreprise par rapport à l'année précédente. Les entreprises créées depuis moins d'un an ne seraient pas redevables de cette part de la contribution, sauf si leur création résulte de la scission ou de la fusion d'une entreprise ou d'un groupe. Les 70 % restants demeureraient répartis au prorata du chiffre d'affaires.
Ces nouvelles modalités de ventilation de la contribution entreraient en vigueur à compter de la clause de sauvegarde au titre de l'année 2023 191 ( * ) . Pour cette première année d'application et de manière transitoire, le V de l'article 9 bis prévoit que le CA au titre de l'année 2022 considéré pour mesurer la croissance de l'activité est calculé selon les modalités fixées à l'article L. 138-11 du code de la sécurité sociale, dans sa rédaction antérieure au présent PLFSS.
En outre, le IV de l'article 9 bis reporte l'intégration des médicaments répondant à des besoins non couverts de santé publique acquis par l'ANSP à l'assiette de la clause de sauvegarde. Ceux-ci ne seraient pris en compte dans le CA calculé qu'à compter de la clause de sauvegarde due au titre de l'année 2024.
Enfin, le VI de l'article 9 bis plafonne exceptionnellement la clause de sauvegarde due au titre de l'année 2023 à 10 % du CA de chaque entreprise réduit du montant des remises, tel que calculé pour la répartition de la contribution. Ce plafond est inférieur à celui prévu par l'article L. 138-12 du code de la sécurité sociale, correspondant à 10 % du CA total de chaque entreprise pour l'ensemble de son activité relative aux médicaments.
III - La position de la commission
A. Sur la répartition de la contribution relative aux médicaments
Le dynamisme du marché du médicament, croissant ces dernières années, est porté par le développement d'innovations thérapeutiques onéreuses . Le CAHT global des médicaments remboursables a ainsi connu une hausse continue ces dernières années, qui s'est accélérée depuis 2018 pour s'établir à 27,9 milliards d'euros en 2020. Cette progression est portée par les médicaments innovants de la liste en sus hospitalière ainsi que par les médicaments vendus en officine. D'après le CEPS, la croissance de ces derniers ne s'expliquerait pas par une augmentation des volumes de vente, mais par la déformation des ventes au profit des spécialités les plus onéreuses : les médicaments les plus chers représentent une part de plus en plus importante des médicaments vendus 192 ( * ) .
Ventes en prix fabricant HT des médicaments pris en charge
Source : Commission des affaires sociales, sur la base du rapport d'activité 2020 du CEPS
Dans ces circonstances, la commission a favorablement accueilli le rééquilibrage proposé dans la répartition de l'effort induit par la clause de sauvegarde. Les médicaments installés et génériques, peu responsables de la croissance des dépenses, devraient bénéficier de cette nouvelle clé de répartition. À l'inverse, les spécialités innovantes et onéreuses les plus rentables, tirant le chiffre d'affaires du secteur vers le haut, seront mieux ciblées. La commission a toutefois regretté l'insuffisante préparation de cette réforme en concertation avec les parties prenantes, qui a conduit le Gouvernement à déposer plusieurs amendements, en cours d'examen à l'Assemblée nationale, visant à modifier substantiellement les modalités de rééquilibrage initialement proposées.
B. Sur la fixation des seuils de déclenchement des clauses de sauvegarde
1. Le seuil Z de la clause de sauvegarde des dispositifs médicaux
Depuis sa création par la LFSS pour 2020, la clause de sauvegarde des dispositifs médicaux n'a jamais été déclenchée . Pour 2023 comme les années précédentes, le Gouvernement n'anticipe aucun produit à ce titre, le montant de 2,21 milliards fixé devant s'avérer supérieur au montant remboursé par l'assurance maladie au titre de 2023.
Le Syndicat national de l'industrie des technologies médicales (Snitem), entendu par la rapporteure, s'est toutefois inquiété de la trajectoire suivie par le seuil Z. Si ce dernier est habituellement revalorisé d'environ 3 % par an, le Gouvernement indique dans l'étude d'impact jointe au PLFSS pour 2023 que la croissance du montant Z devrait être amenée à baisser en 2024.
|
Année |
Seuil de déclenchement (Z) |
Évolution |
|
2020 |
1,03 * remboursements de l'assurance maladie en 2019 |
- |
|
2021 |
2,09 Md€ |
3 % |
|
2022 |
2,15 Md€ |
2,9 % |
|
2023 |
2,21 Md€ |
2,8 % |
Sources : LFSS 2020 à 2022, PLFSS pour 2023, études d'impact
2. Le seuil M de la clause de sauvegarde des médicaments
À l'inverse, la rapporteure observe que le dépassement récurrent du seuil M ces dernières années a progressivement transformé le fonctionnement de la clause de sauvegarde des médicaments . Présentée pendant longtemps comme un dispositif de dernier recours visant à inciter les acteurs à négocier des baisses de prix et des remises, la clause de sauvegarde a très régulièrement été déclenchée depuis 2015 193 ( * ) du fait du dynamisme du marché ces dernières années et apparaît, de manière croissante, comme un véritable dispositif fiscal . L'anticipation désormais récurrente, dans les PLFSS, d'un produit pour l'année suivante est la manifestation la plus évidente de cette évolution.
La croissance du montant M est d'ailleurs bien inférieure à celle du montant Z, comme à celle de l'Ondam. Elle vise, ces dernières années, à contenir l'incidence du dynamisme du marché du médicament sur les dépenses d'assurance maladie.
|
Année |
Seuil de déclenchement |
Produit des remises de l'article L. 136-13 |
Évolution de l'Ondam initial |
|
2015 |
Si croissance CAHT net des remises dépasse - 1 % entre 2014 et 2015 |
64 M€ |
+ 1,79 % |
|
2016 |
Si croissance CAHT net des remises dépasse - 1 % entre 2014/2015 et 2015/2016 |
191 M€ |
+ 1,59 % |
|
2017 |
Si croissance CAHT net des remises dépasse 0 % (ville) ou 2 % (hôpital) entre 2016 et 2017 |
52 M€ |
+ 2,97 % |
|
2018 |
Si croissance CAHT net des remises dépasse 0 % (ville) ou 3 % (hôpital) entre 2017 et 2018 |
34 M€ |
+ 2,36 % |
|
2019 |
Si croissance CAHT net des remises dépasse 1 % entre 2018 et 2019 |
126 M€ |
+ 2,61 % |
|
2020 |
Si croissance CAHT net des remises dépasse 0,5 % entre 2019 et 2020 |
Non déclenchée |
+ 2,65 % |
|
2021 |
23,99 Md€ (soit 0,5 % de plus que le seuil 2020 ) |
750 M€ (estimatif) |
+ 9,63 % |
|
2022 |
24,50 Md€ (soit 2,1 % de plus que le seuil 2020 ) |
- |
+ 9,09 % |
|
2023 194 ( * ) |
24,6 Md€ (soit 0,4 % de plus que le seuil 2021 ) |
- |
- 0,73 % |
Sources : LFSS pour 2015 à 2022, PLFSS pour 2023, études d'impact, rapports annuels du CEPS
Le Leem, entendu par la rapporteure, a insisté sur la divergence grandissante entre la croissance du marché du médicament et celle du seuil de régulation . L'augmentation annuelle du montant M étant moins rapide que celle du CAHT pris en compte, le montant de la clause de sauvegarde appliquée a crû rapidement ces dernières années : de 126 millions d'euros au titre de l'année 2019, ce montant pourrait atteindre 750 millions d'euros au titre de l'année 2021 et être encore supérieur au titre de l'année 2022 195 ( * ) .
Produit de la clause de sauvegarde des médicaments (remises versées en application de l'article L. 136-13 du code de la sécurité sociale)
Sources : Rapports annuels du CEPS de 2015 à 2020, auditions du Leem et du CEPS pour 2021
Aussi les modalités de définition du seuil M pour 2023 ont-elles concentré les inquiétudes des industriels. Ceux-ci ont notamment fait valoir que le montant de 24,6 milliards d'euros ne représentait qu'une augmentation de 0,4 % par rapport au montant voté en PLFSS pour l'année 2022, lui-même probablement très inférieur au CA qui sera constaté cette même année. Ils ont également mis en avant que cette faible augmentation intervenait alors que l'assiette de la clause de sauvegarde se trouvait élargie, notamment par l'intégration des médicaments acquis par l'ANSP pour la constitution du stock stratégique.
Si le Gouvernement souligne, de son côté, que le montant M défini respecte la trajectoire annoncée par le Président de la République dans le cadre du conseil stratégique des industries de santé (Csis) 196 ( * ) , il a toutefois déposé plusieurs amendements visant à tenir compte des inquiétudes exprimées en reportant l'intégration des médicaments acquis par l'ANSP et en fixant pour l'année 2023 un plafond de contribution plus favorable aux entreprises. La rapporteure juge cet effort bienvenu et indispensable.
C. Sur les lacunes de la clause de sauvegarde des dispositifs médicaux
À la différence de la clause de sauvegarde des médicaments, celle des dispositifs médicaux prévoit qu'en cas de déclenchement, les entreprises sont redevables de l'intégralité de la dépense d'assurance maladie réalisée au-delà du seuil Z.
Cette spécificité est mal comprise des entreprises du secteur qui la jugent inéquitable et inadaptée au tissu économique des dispositifs médicaux majoritairement constitué de TPE et de PME. Elle n'apparaît nécessaire ni pour assurer le caractère dissuasif du mécanisme, ni pour maîtriser les dépenses de l'assurance maladie dans la mesure où aucun déclenchement de la clause de sauvegarde des dispositifs médicaux n'est habituellement anticipé.
Comme elle l'avait fait à l'occasion de l'examen du PLFSS pour 2022 et à l'initiative de la rapporteure, la commission a en conséquence adopté un amendement n° 40 visant à prévoir l'application de taux progressifs en cas de dépassement du seuil Z, sur le modèle de la clause de sauvegarde des médicaments.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
Article 9 ter
(nouveau)
Rapport sur l'industrie du secteur pharmaceutique en France
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, vise à demander un rapport au Gouvernement sur l'état et les perspectives de la régulation économique du secteur pharmaceutique en France.
La commission vous demande de supprimer cet article.
I - Le dispositif proposé
L'article 9 ter , issu d'un amendement de Mme Stéphanie Rist conservé dans le texte sur lequel le Gouvernement a engagé sa responsabilité, vise à contraindre ce dernier à remettre au Parlement, avant le 1 er juillet 2022, un rapport relatif à l'état et aux perspectives de la régulation économique du secteur pharmaceutique en France.
Le dispositif précise que le rapport devra, en particulier, traiter du mécanisme de clause de sauvegarde des médicaments prévu à l'article L. 138-10 du code de la sécurité sociale.
II - La position de la commission
La rapporteure comprend l'intention du présent article. La régulation des dépenses de produits de santé constitue un enjeu majeur dans la maîtrise des dépenses d'assurance maladie comme dans la protection de l'innovation et de la souveraineté pharmaceutiques.
À cet égard, elle constate que les dispositifs de régulation, tant microéconomique que macroéconomique, ont beaucoup évolué ces dernières années. Le présent PLFSS ne fait d'ailleurs pas exception, en portant de nombreuses mesures visant à adapter le mécanisme de la clause de sauvegarde au dynamisme du marché du médicament et à ses causes 197 ( * ) , comme à améliorer les moyens du comité économique des produits de santé dans la conduite de sa politique de régulation 198 ( * ) .
Toutefois, conformément à sa position constante et considérant que les rapports au Parlement ne lui sont que rarement remis, dans les faits, par le Gouvernement, la commission a adopté à l'initiative de la rapporteure un amendement n° 41 visant à supprimer l'article 9 ter .
La commission vous demande de supprimer cet article.
TITRE II
CONDITIONS
GÉNÉRALES DE L'ÉQUILIBRE FINANCIER DE LA
SÉCURITÉ SOCIALE
Article 10
Transfert du
financement des IJ maternité post-natales à la branche
famille/Transferts financiers au profit de la branche maladie
Cet article propose de transférer à la branche famille la prise en charge de 60 % du congé maternité ainsi que d'assurer la compensation par la TVA du coût pour la branche maladie de la baisse des cotisations des travailleurs indépendants prévue par la loi du 16 août 2022 portant mesures d'urgence pour la protection du pouvoir d'achat.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
I - Le dispositif proposé
Article traditionnel des conditions générales de l'équilibre financier de la sécurité sociale, cet article de « tuyauterie », qui règle les relations financières entre branches ainsi qu'entre la sécurité sociale et l'État présente, cette année, un caractère relativement limité.
Il propose, à titre principal, une évolution de la prise en charge des indemnités journalières liées au congé de maternité entre les branches maladie et famille.
A. Le transfert de 2 milliards d'euros de charges de la branche maladie à la branche famille
Actuellement, la prise en charge des indemnités journalières (IJ) au moment de l'arrivée d'un enfant dans un foyer diffère selon leur nature.
Les IJ liées au congé de maternité, dont le coût est de 3,2 milliards d'euros, sont intégralement prises en charge par la branche maladie . Toutefois, ces dépenses n'ayant pas vocation à être régulées, elles ne sont pas intégrées dans le périmètre de l'Ondam .
En revanche, les IJ liées au congé de paternité, d'un coût de 300 millions d'euros, sont pris en charge par la branche famille .
Enfin, la prise en charge des IJ liées à l'accueil d'un enfant adopté est partagée entre les deux branches, à hauteur de 60 % pour la branche famille et 40 % pour la branche maladie .
Le présent article propose de réviser le partage des IJ liées au congé de maternité , en en confiant 60 % à la branche famille, les 40 % restant demeurant à la charge de la branche maladie . L'exposé des motifs de cet article justifie cette nouvelle répartition en soulignant que la période post-natale représente environ 60 % de la durée totale du congé de maternité et qu'après la naissance, il n'est pas illogique de considérer que les IJ relèvent davantage de la politique familiale que de la branche maladie-maternité.
À cette fin, le 2° du I du présent article introduit les modalités de ce partage au 6° de l'article L. 223-1 du code de la sécurité sociale. Les missions de la Cnaf intégreraient ainsi le remboursement à l'assurance maladie d'une fraction de 60 % du coût des indemnités ou allocations versées à l'occasion d'un congé de maternité.
En outre, le présent article procède à plusieurs adaptations de conséquence au sein du code de la sécurité sociale et du rural et de la pêche maritime. Dans le détail :
- le 3° du I modifie la composition des ressources de la branche maladie du régime général figurant à l'article L. 241-2 du code de la sécurité sociale ;
- le 4° du I modifie l'article L. 330-1 du même code afin de préciser, au sein de cet article relatif aux charges revenant à l'assurance maternité, que les IJs versées au titre de la grossesse ou du congé maternité sont en partie prises en charge par la branche famille ;
- les 1° et 2° du II modifient les articles L. 731-2 et L. 741-9 du code rural et de la pêche maritime afin de prévoir qu'une dotation de la branche famille assure le remboursement à la Caisse centrale de la Mutualité sociale agricole (CCMSA) au titre de la prise en charge totale ou partielle des différentes IJ évoquées supra .
Il est à noter que, dans la version initiale de cet article, la répartition de la prise en charge de certaines prestations entre les branches maladie et famille différaient en fonction du statut des assurés. Un amendement intégré par le Gouvernement dans le texte examiné par le Sénat y ayant remédié, il n'est pas utile de livrer le détail de ces différences.
Au total, le montant de ce transfert inter-branches est estimé à plus de 2 milliards d'euros, selon la chronique suivante.
Impact financier de la nouvelle répartition de la prise en charge des indemnités journalières au titre du congé de maternité
(en millions d'euros)
|
2023 |
2024 |
2025 |
2026 |
|
|
Maladie |
+ 2 043 |
+ 2 105 |
+ 2 144 |
+ 2 188 |
|
Famille |
- 2 043 |
- 2 105 |
- 2 144 |
- 2 188 |
|
Total Robss |
- |
- |
- |
- |
Source : Étude d'impact du présent PLFSS
B. Les modalités de compensation
Par ailleurs, le 1° du I du présent article modifie l'article L. 131-7 du code de la sécurité sociale afin d'y préciser que la réduction des cotisations maladie-maternité des travailleurs indépendants à laquelle a procédé l'article 3 de la loi n° 2022-1158 du 16 août 2022 portant mesures d'urgence en faveur du pouvoir d'achat ne sera pas compensée au moyen de crédits budgétaires.
En revanche, ce coût serait bien compensé par une augmentation à due concurrence de la fraction de TVA affectée à la sécurité sociale. De fait, l'article 23 du projet de loi de finances pour 2023 ajuste cette fraction à ce titre, à hauteur de 774 millions d'euros.
C. Dispositions diverses et entrée en vigueur
Le b du 2° du I du présent article procède, par coordination, à un simple changement de référence au sein du 7 de l'article L. 223-1 du code de la sécurité sociale.
Enfin, le III du présent article précise que :
- les modalités particulières de compensation du coût de la réduction des cotisations maladie-maternité des travailleurs indépendants s'appliqueraient aux cotisations dues par les artisans et commerçants pour les périodes courant à compter du 1 er janvier 2022 et, pour les micro-entrepreneurs, pour les périodes courant à compter du 1 er octobre 2022 ;
- les dispositions relatives à la nouvelle répartition du coût des IJ entre les branches maladie et famille s'appliqueraient aux prestations dues à compter du 1 er janvier 2023.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Le Gouvernement a intégré plusieurs amendements dans la version de cet article considérée comme adoptée par l'Assemblée nationale, outre trois amendements rédactionnels :
- un amendement de la rapporteure générale Stéphanie Rist qui, d'une part, transfère la prise en charge des indemnités journalières relatives à l'adoption et à l'accueil de l'enfant, dans leur intégralité, à la branche famille et, d'autre part, prévoit le même régime de financement des indemnités et allocations versées aux mères en cas d'hospitalisation de l'enfant ou au conjoint en cas de décès de la mère, qu'elles soient ou aient été salariées, travailleuses indépendantes, exploitantes ou salariées agricoles ;
- et un amendement du Gouvernement insérant des II bis et II ter au sein du présent article afin d' inclure la prime de partage de la valeur parmi les dispositifs de réduction de recettes de la sécurité sociale non compensés par l'État.
III - La position de la commission
Les modalités de compensation à la sécurité sociale du coût de la réduction des cotisations maladie-maternité des travailleurs indépendants issue de la loi du 16 août 2022 précitée n'appellent pas de commentaire particulier, ni les modifications rédactionnelles auxquelles procède le b du 2° du I du présent article.
Il n'en est pas de même pour les autres dispositions du présent article, que la commission des affaires sociales a rejetées.
A. Le refus du transfert de charges indues à la branche famille
En premier lieu, la commission s'est opposée au transfert de charges de plus de 2 milliards d'euros par an de la branche maladie à la branche famille .
Elle a considéré qu'un tel transfert, loin de répondre à un souci de partage logique et équitable des charges entre chaque branche, ne répondait qu'à une logique comptable et masquait un manque d'ambition chronique en faveur d'une politique familiale. Dans son avis sur le présent PLFSS, le conseil d'administration de la Cnaf a d'ailleurs « vivement déploré le choix [...] de transférer à la branche famille de la sécurité sociale des charges reposant actuellement sur la branche maladie au titre des indemnités journalières des congés de maternité post-naissance » et ajouté que « ce transfert de charges pose des questions de principe importantes quant à la capacité de la branche à répondre aux attentes majeures qui lui sont légitimement adressées ».
En conséquence, elle a adopté un amendement n° 42 supprimant toutes les dispositions du présent article qui procèdent à ce transfert de charges.
B. Le refus de l'instauration prématurée du principe de non-compensation du coût de la prime de partage de la valeur
En second lieu, la commission n'a pas accepté l'insertion par le Gouvernement, dans le texte considéré comme adopté par l'Assemblée nationale, d'un amendement non débattu visant à supprimer le principe de compensation à la sécurité sociale de la prime de partage de la valeur au prétexte que ce coût ne saurait exister puisqu'il est interdit de substituer la prime à tout autre élément de rémunération.
Or des études 199 ( * ) ont montré que, même pour un dispositif à caractère ponctuel, un tel effet de substitution existe, dans des proportions non négligeables.
C'est d'ailleurs la raison pour laquelle l'article 1 er de la loi du 16 août 2022 prévoit que le Gouvernement remette un rapport au Parlement avant le 31 décembre 2024 dont l'objet est notamment d'évaluer l'effet de substitution de la prime à d'autres éléments de rémunération. Il est donc a minima prématuré de préempter les conclusions de ce rapport en estimant que la prime de partage de la valeur ne coûte rien à la sécurité sociale et que le principe de compensation n'aurait pas lieu d'être.
C'est pourquoi la commission a adopté un amendement n° 43 supprimant les II bis et II ter du présent article.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
Article 11
Approbation
du montant de la compensation des exonérations mentionné à
l'annexe 4
Cet article a pour objet d'approuver le montant de la compensation des exonérations, réductions ou abattements d'assiette de cotisations ou contributions de sécurité sociale qui font l'objet de l'annexe 4 du projet de loi de financement de la sécurité sociale.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
Cet article fait partie des dispositions devant obligatoirement figurer dans la loi de financement de la sécurité sociale , conformément aux dispositions de la loi organique du 14 mars 2022.
Article L.O. 111-3-4 du code de la sécurité sociale (extrait)
Dans sa partie comprenant les dispositions relatives aux recettes et à l'équilibre général pour l'année à venir, la loi de financement de l'année :
c) Approuve le montant de la compensation mentionnée à l'annexe prévue au 2° de l'article L.O. 111-4-1 du présent code ;
Le présent article propose d'approuver un montant de 6,2 milliards d'euros correspondant à la compensation des exonérations, réductions ou abattements d'assiette de cotisations ou contributions de sécurité sociale, mentionné à l'annexe 4 jointe au présent PLFSS. Il s'agit des exonérations dites « ciblées compensées », faisant l'objet d'une compensation au moyen de crédits budgétaires inscrits au projet de loi de finances.
Ce montant est en augmentation par rapport à celui qui a été adopté dans la dernière LFSS (5,4 milliards d'euros) 200 ( * ) .
Cette évolution correspond à celle du coût des dispositifs, aucune modification de périmètre significative n'étant à signaler. L'annexe précise que les principaux dispositifs pour lesquels les crédits prévus en projet de loi de finances connaissent une augmentation concernent l'apprentissage (+ 396 millions d'euros), les déductions sur les heures supplémentaires (+ 179 millions d'euros), les jeunes entreprises innovantes (+ 53 millions d'euros), les aides à domicile employées par un particulier fragile (+ 88 millions d'euros) et les travailleurs indépendants implantés en outre-mer (+ 48 millions d'euros).
De manière plus générale, le montant global des allègements et exonérations recouvre des exonérations et allègements de différentes natures que l'on peut distinguer comme suit :
(en milliards d'euros)
|
2021 |
2022 (p) |
2023 (p) |
|
|
Allègements généraux |
51,2 |
57,2 |
61,8 |
|
Exonérations compensées |
6,1 |
6,2 |
6,3 |
|
Exonérations non compensées |
2,3 |
2,6 |
2,7 |
|
Total |
59,6 |
66,0 |
70,8 |
Source : Annexe 4 au PLFSS
L'évolution de ces montants traduit l'effet de la reprise économique suivant la crise de la covid-19 sur l'activité économique et la masse salariale en 2020, en particulier pour ce qui concerne le montant des allègements généraux.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Le texte considéré comme adopté par l'Assemblée nationale ne comporte aucune modification de cet article.
III - La position de la commission
La commission a approuvé le présent article, dont il convient de rappeler qu'il présente un caractère estimatif et informatif - et non normatif. Il ne saurait évidemment constituer une quelconque limite aux crédits budgétaires que l'État consacrera en 2023.
La commission vous demande d'adopter cet article sans modification.
Article 11 bis
(nouveau)
Application à l'ensemble des rémunérations de
la déduction forfaitaire des cotisations patronales sur les heures
supplémentaires
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, propose d'appliquer la réduction de cotisations sociales au titre des heures supplémentaires dont bénéficient les entreprises de 20 à 249 salariés à la totalité de la rémunération de ces heures et non plus à la seule majoration salariale.
La commission vous demande d'adopter cet article modifié par un amendement dont l'objet principal est d'étendre cette même réduction de cotisations sociales dont bénéficient les entreprises de 20 à 249 salariés aux rachats de RTT effectués par leurs employés.
I - Le dispositif proposé
A. La réduction de cotisations sociales au titre des heures supplémentaires pour les petites et moyennes entreprises
L'article 2 de la loi n° 2022-1158 du 16 août 2022 portant mesures d'urgence pour la protection du pouvoir d'achat a créé une réduction de cotisations sociales applicables aux entreprises comptant entre 20 et 249 salariés au titre des heures supplémentaires effectuées par leurs employés.
Cet article, issu d'un dispositif introduit à l'initiative du rapporteur de la commission des affaires sociales, Frédérique Puissat 201 ( * ) , présente de fortes similitudes avec celui dont bénéficient , depuis la loi de 2007 en faveur du travail, de l'emploi et du pouvoir d'achat (TEPA), les entreprises de moins de 20 salariés 202 ( * ) .
Il en reprend la quasi-totalité des paramètres. Deux différences caractérisent cependant ces catégories d'entreprises :
- d'une part, le montant de la réduction de cotisations sociales n'est que 0,5 euro par heure effectuée pour les entreprises de 20 à 249 salariés 203 ( * ) contre 1,5 euro par heure pour les entreprises de moins de 20 salariés 204 ( * ) ;
- d'autre part, la réduction de cotisations pour les entreprises de 20 à 249 salariés n'est imputable que sur la majoration de salaire versée au titre des heures supplémentaires et non à la totalité de la rémunération au titre desdites heures supplémentaires, comme c'est le cas pour les entreprises de moins de 20 salariés.
Le coût de la réduction de cotisations spécifique aux entreprises de 20 à 249 salariés est estimé à 200 millions d'euros en année pleine .
B. L'extension de la réduction à l'ensemble de la rémunération au titre des heures supplémentaire proposée par le présent article
Le présent article, issu d'un amendement de la rapporteure générale Stéphanie Rist retenu par le Gouvernement dans le texte considéré comme adopté par l'Assemblée nationale, étend la base de calcul de la réduction de cotisations sociales au titre des heures supplémentaires pour ( 1° du I ). La réduction pourrait s'imputer sur l'ensemble de la rémunération perçue au titre des heures supplémentaires au lieu de la seule majoration de salaire .
Cette base de calcul sera ainsi harmonisée avec celle des entreprises de moins de vingt salariés. Une telle harmonisation répond à un souci de simplification.
Il s'agit aussi d'assurer que la réduction puisse s'appliquer en totalité aux heures supplémentaires effectuées par les salariés dans ces entreprises. En effet, la majoration de salaire au titre des heures supplémentaires représente, en règle générale, un cinquième de la rémunération totale perçue par les intéressés. Dès lors, il se peut que le montant des cotisations applicables à cette seule fraction de salaire dépasse le montant de la réduction, auquel cas l'employeur ne pourrait bénéficier en totalité de l'avantage social. L'élargissement de la base d'imputation à la rémunération complète des heures supplémentaires permet d'assurer que tel ne sera pas le cas.
Selon les informations obtenues par la rapporteure générale, ce dispositif aurait le même coût que le dispositif issu de la loi du 16 août 2022, dont il assure simplement la pleine application en évitant tout risque d'interprétation.
Par ailleurs, le 2° du I du présent article étend le bénéfice de ces dispositions à Mayotte et à Saint-Pierre-et-Miquelon.
Enfin, le II du présent article étend aux mêmes collectivités le bénéfice de l'exonération fiscale dont bénéficient les salariés effectuant des rachats de RTT avant le 31 décembre 2025, en application de l'article 5 de la loi n° 2022-1157 du 16 août 2022 de finances rectificative pour 2022.
II - La position de la commission: aller au bout de l'harmonisation du traitement fiscal et social des heures supplémentaires et des rachats de RTT
La commission se félicite du renforcement de ce dispositif fort d'incitation aux heures supplémentaires dans les petites et moyennes entreprises, particulièrement opportun dans une période où les tensions sur le marché du travail sont susceptibles de freiner la croissance de l'économie.
Elle a donc approuvé l'insertion du présent article dans ce PLFSS, tout en le modifiant par un amendement n° 44 , qui a un double objet :
- d'une part, la codification de l'article 2 de la loi n° 2022-1158 du 16 août 2022 portant mesures d'urgence pour la protection du pouvoir d'achat , afin de rendre plus lisible ce dispositif pérenne. Cet article de loi deviendrait ainsi l'article L. 241-18-1 du code de la sécurité sociale, à la suite immédiate de la réduction similaire applicable aux entreprises de moins de 20 salariés ;
- d'autre part, par souci de cohérence et afin d'assurer une égalité de traitement fiscal et social des rachats de jours de réduction de travail et des heures supplémentaires (RTT) quelle que soit la taille de l'entreprise, l'application de la réduction de cotisations issue de l'article 2 de la loi du 16 août 2022 (futur article L. 241-18-1 du code de la sécurité sociale) à ces rachats de RTT . Il est d'ailleurs permis de penser que l'actuelle absence de référence à cette réduction de cotisations au sein de l'article 5 de la loi de finances rectificative du 16 août 2022 résulte d'une erreur, puisque les deux textes étaient en discussion en même temps devant le Parlement, ce qui n'a pas simplifié les coordinations.
Les schémas suivants résument respectivement la situation actuelle, qui aboutit à un traitement social différent des heures supplémentaires et des rachats de RTT pour les seules entreprises de 20 à 249 salariés et le dispositif proposé par la commission des affaires sociales, qui aligne le traitement fiscal et le traitement social des heures supplémentaires et des rachats de RTT pour toutes les catégories d'entreprises (en alignant le droit applicable aux entreprises de 20 à 249 salariés sur celui applicable aux entreprises de moins de 20 salariés).
Traitement fiscal et social des heures supplémentaires et des rachats de RTT issu de la loi « pouvoir d'achat » et de la loi de finances rectificative du 16 août 2022
Traitement fiscal et social des heures supplémentaires et des rachats de RTT proposé par l'amendement de la commission des affaires sociales
La commission vous demande d'adopter cet article ainsi modifié.
Article 12
Tableau
d'équilibre pour 2023
Cet article détermine, par branches, les prévisions de recettes et le tableau d'équilibre pour 2022 de l'ensemble des régimes obligatoires de base de sécurité sociale.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
Cet article fait partie des dispositions devant obligatoirement figurer dans la loi de financement de la sécurité sociale , conformément aux dispositions de la loi organique du 14 mars 2022.
Article L.O. 111-3-4 du code de la sécurité sociale (extraits)
Dans sa partie comprenant les dispositions relatives aux recettes et à l'équilibre général pour l'année à venir, la loi de financement de l'année :
2° Détermine, pour l'année à venir, de manière sincère, les conditions générales de l'équilibre financier de la sécurité sociale, compte tenu notamment des conditions économiques générales et de leur évolution prévisible. Cet équilibre est défini au regard des données économiques, sociales et financières décrites dans le rapport prévu à l'article 50 de la loi organique n° 2001-692 du 1er août 2001 relative aux lois de finances. À cette fin, la loi de financement de l'année :
a) Prévoit les recettes de l'ensemble des régimes obligatoires de base, par branche, ainsi que celles des organismes concourant au financement de ces régimes ;
d) Retrace l'équilibre financier de la sécurité sociale dans des tableaux d'équilibre établis pour l'ensemble des régimes obligatoires de base, par branche, ainsi que pour les organismes concourant au financement de ces régimes ;
Il présente le tableau d'équilibre contenant, par branche, les prévisions de recettes et les objectifs de dépenses des régimes obligatoires de base de sécurité sociale pour 2023. Ce tableau est désormais le seul à être approuvé par le Parlement, le nouveau cadre organique ne prévoyant d'approbation des comptes du régime général.
Ce tableau, qui agrège les régimes obligatoires de base et le FSV, fait apparaître une prévision de déficit consolidé de 6,8 milliards d'euros selon la répartition par branches suivante.
Tableau d'équilibre des régimes obligatoires de base de sécurité sociale et du Fonds de solidarité vieillesse pour l'année 2023
(en milliards d'euros)
|
Recettes |
Dépenses |
Solde |
|
|
Maladie |
231,8 |
238,3 |
- 6,5 |
|
Accidents du travail et maladies professionnelles |
17,0 |
14,8 |
2,2 |
|
Vieillesse |
269,8 |
273,3 |
- 3,5 |
|
Famille |
56,7 |
55,3 |
1,3 |
|
Autonomie |
36,1 |
37,3 |
- 1,2 |
|
Toutes branches (hors transferts entre branches) |
593,8 |
601,4 |
- 7,6 |
|
Toutes branches (hors transferts entre branches) y compris Fonds de solidarité vieillesse |
595,0 |
601,8 |
- 6,8 |
Source : Projet de loi de financement de la sécurité sociale pour 2023
Après les lourds déficits des exercices 2020 à 2022, la sécurité sociale devrait retrouver, selon les prévisions du Gouvernement, un solde nettement plus proche de l'équilibre, à - 6,8 milliards d'euros sur le périmètre des Robss et du FSV.
Au niveau des branches, le redressement de la branche maladie par rapport aux années de crise du covid-19 est spectaculaire. Elle est renforcée par le transfert, refusé par la commission des affaires sociales 205 ( * ) , de 2 milliards d'euros de charges assumées par cette branche à la branche famille à compter de 2023. Cela explique, en parallèle, la réduction de l'excédent de la branche famille.
À l'inverse, la branche vieillesse conserverait un déficit relativement élevé et la branche autonomie repasserait dans le rouge, avec un déficit de 1,2 milliard d'euros. Pour cette dernière, il s'agit des conséquences de d'objectifs globaux de dépenses en hausse de 5,1 % pour les personnes âgées et de 5,2 % pour les personnes en situation de handicap. Les dépenses sont portées en outre par les revalorisations salariales dans le champ médico-social comme domiciliaire.
La rapporteure générale souligne que ce relatif retour à meilleure fortune se fonde exclusivement sur des hypothèses que le Haut Conseil des finances publiques qualifie d'optimistes :
- d'une part, pour ce qui concerne les recettes, le Gouvernement prévoit une croissance du PIB de 1 % et une nouvelle progression de la masse salariale de 5 % ;
- d'autre part, pour ce qui concerne les dépenses, le Gouvernement prévoit une quasi disparition des dépenses liées à l'épidémie de covid-19 (la provision correspondante ne s'élevant qu'à 1 milliard d'euros), ce qui devra, là aussi, être vérifié.
À l'inverse, il est à souligner que l'effet des mesures nouvelles est inexistant dans l'amélioration du solde - et est même légèrement négatif, à - 0,5 milliard d'euros.
Enfin, comme le montre la trajectoire quadriennale figurant en annexe B , cette « bonne » année, si elle se confirme, ne devrait pas être une étape vers un retour durable à l'équilibre des comptes de la sécurité sociale, mais devrait constituer un « pic » avant un nouveau creusement des déficits à partir de 2024, principalement sous l'effet de l'impact sur la branche vieillesse de l'arrivée de générations nombreuses à l'âge de la retraite et d'une inflation relativement élevée.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Dans le texte considéré comme adopté par l'Assemblée nationale, le Gouvernement a intégré à cet article un amendement dont il est l'auteur, et qui rectifie le tableau d'équilibre de la façon suivante.
Tableau d'équilibre des régimes obligatoires de base de sécurité sociale et du Fonds de solidarité vieillesse pour l'année 2023
(en milliards d'euros)
|
Recettes |
Dépenses |
Solde |
|
|
Maladie |
231,6 |
238,3 |
-6,7 |
|
Accidents du travail et maladies professionnelles |
17,0 |
14,8 |
2,2 |
|
Vieillesse |
269,8 |
273,3 |
-3,5 |
|
Famille |
56,7 |
55,3 |
1,3 |
|
Autonomie |
36,1 |
37,4 |
-1,3 |
|
Toutes branches (hors transferts entre branches) |
593,6 |
601,6 |
-8,0 |
|
Toutes branches (hors transferts entre branches) y compris Fonds de solidarité vieillesse |
594,7 |
601,9 |
-7,2 |
Source : Projet de loi de financement de la sécurité sociale pour 2023, texte considéré comme adopté par l'Assemblée nationale
L'objet de cet amendement était d'intégrer dans ce tableau l'impact financier des amendements que le Gouvernement a introduit dans le texte issu des travaux de l'Assemblée nationale.
Le Gouvernement précise qu'il s'agit, en particulier, de prendre en compte la modification de la chronique de relèvement des droits d'accises sur les tabacs ainsi que la revalorisation du tarif plancher par heure d'intervention des services d'aide à domicile.
III - La position de la commission
L'approbation de cet article obligatoire est avant tout une prise d'acte des prévisions du Gouvernement par le Parlement.
Elle est d'autant moins un blanc-seing qu'elle intervient en même temps qu'entre en vigueur un nouveau cadre organique au sein duquel le Sénat a introduit plusieurs « clauses de retour au Parlement » en cas de dérive des comptes sociaux ; la commission des affaires sociales sera, le cas échéant, très attentive à leur mise en oeuvre.
De plus, la commission propose l'introduction dans le présent PLFSS de plusieurs mesures destinées à permettre une vérification en cours d'année du respect des objectifs votés, notamment pour ce qui concerne un nouveau débordement des dépenses de la branche maladie ( cf. infra , commentaires de l'article 45 et de l'article additionnel après l'article 47).
Quant aux conséquences des votes du Sénat, par exemple sur les soldes des branches famille et maladie, il reviendra au Gouvernement d'en tenir compte dans la suite de la navette.
Sous le bénéfice de ces observations, la commission a approuvé l'adoption du présent article.
La commission vous demande d'adopter cet article sans modification.
Article 13
Objectif
d'amortissement de la dette sociale et prévisions sur les recettes du
FRR et du FSV
Cet article détermine, pour l'année 2023, l'objectif d'amortissement de la dette sociale ainsi que les prévisions de recettes du FRR et du FSV.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
Cet article fait partie des dispositions devant obligatoirement figurer dans la loi de financement de la sécurité sociale, conformément aux dispositions de la loi organique du 14 mars 2022.
Article L.O. 111-3-4 du code de la sécurité sociale (extraits)
Dans sa partie comprenant les dispositions relatives aux recettes et à l'équilibre général pour l'année à venir, la loi de financement de l'année :
2° Détermine, pour l'année à venir, de manière sincère, les conditions générales de l'équilibre financier de la sécurité sociale, compte tenu notamment des conditions économiques générales et de leur évolution prévisible. Cet équilibre est défini au regard des données économiques, sociales et financières décrites dans le rapport prévu à l'article 50 de la loi organique n° 2001-692 du 1er août 2001 relative aux lois de finances. À cette fin, la loi de financement de l'année :
b) Détermine l'objectif d'amortissement au titre de l'année à venir des organismes chargés de l'amortissement de la dette des régimes obligatoires de base et des organismes concourant à leur financement et prévoit, par catégorie, les recettes affectées aux organismes chargés de la mise en réserve de recettes à leur profit ;
Le I du présent article fixe l'objectif d'amortissement au titre de l'année à venir de la seule Caisse d'amortissement de la dette sociale (Cades) à 17,7 milliards d'euros . Au 31 décembre 2023, l'amortissement cumulé représenterait ainsi 241,6 milliards d'euros. Compte tenu des nouveaux transferts 206 ( * ) prévus en application de la loi du 7 août 2020 relative à la dette sociale et à l'autonomie, la dette nette à amortir par la Cades devrait s'élever à 154,9 milliards d'euros au 31 décembre 2023.
Le Fonds de réserve pour les retraites (FRR) n'étant plus affectataire d'aucune recette depuis la loi n° 2010-1330 du 9 novembre 2010 portant réforme des retraites, le II du présent article propose logiquement de maintenir l'absence de recettes du fonds en 2023.
S'agissant du fonds de solidarité vieillesse (FSV), le III reconduit également l'absence de recettes mises en réserve.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Le Gouvernement a intégré un amendement rédactionnel de la rapporteure générale Stéphanie Rist dans la version de cet article considérée comme adoptée par l'Assemblée nationale.
III - La position de la commission
La commission vous demande d'adopter cet article sans modification .
Article 14
Liste et
plafonds de trésorerie des régimes et organismes habilités
à recourir à des ressources non permanentes
Cet article vise à fixer les limites de recours à des ressources non permanentes pour les organismes de financement de la sécurité sociale.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
Cet article fait partie des dispositions devant obligatoirement figurer dans la loi de financement de la sécurité sociale, conformément aux dispositions de la loi organique du 14 mars 2022.
Article L.O. 111-3-4 du code de la sécurité sociale (extraits)
Dans sa partie comprenant les dispositions relatives aux recettes et à l'équilibre général pour l'année à venir, la loi de financement de l'année :
2° Détermine, pour l'année à venir, de manière sincère, les conditions générales de l'équilibre financier de la sécurité sociale, compte tenu notamment des conditions économiques générales et de leur évolution prévisible. Cet équilibre est défini au regard des données économiques, sociales et financières décrites dans le rapport prévu à l'article 50 de la loi organique n° 2001-692 du 1er août 2001 relative aux lois de finances. À cette fin, la loi de financement de l'année :
e) Arrête la liste des régimes obligatoires de base et des organismes concourant à leur financement habilités à recourir à des ressources non permanentes, ainsi que les limites dans lesquelles leurs besoins de trésorerie peuvent être couverts par de telles ressources.
Le présent article propose donc d'habiliter l'Agence centrale des organismes de sécurité sociale (Acoss) , la Caisse centrale de la mutualité sociale agricole (CCMSA), la Caisse de prévoyance et de retraite du personnel de la SNCF (CPR SNCF), la Caisse autonome nationale de la sécurité sociale dans les mines (CANSSM) et la Caisse nationale de retraite des agents des collectivités locales (CNRACL ) à recourir à des ressources non permanentes, et ce afin de couvrir leurs besoins de trésorerie .
Le tableau présent à cet article fixe les plafonds de recours à ces ressources non permanentes comme suit :
Proposition de plafonds pour 2023
(en millions d'euros)
|
Encours limites |
|
|
Agence centrale des organismes de sécurité sociale (ACOSS) |
45 000 |
|
Caisse centrale de la mutualité sociale agricole (CCMSA) |
350 |
|
Caisse de prévoyance et de retraite du personnel de la SNCF (CPRP SNCF) Période du 1 er au 31 janvier 2023 |
550 |
|
Caisse de prévoyance et de retraite du personnel de la SNCF (CPRP SNCF) Période du 1 er février au 31 décembre 2023 |
400 |
|
Caisse autonome nationale de la sécurité sociale dans les mines (CANSSM) |
450 |
|
Caisse nationale de retraite des agents des collectivités locales (CNRACL) |
7 500 |
Source : Projet de loi de financement de la sécurité sociale pour 2023
L'annexe 3 au PLFSS pour 2023 précise qu'en 2023, l'Acoss devrait débuter l'année avec un solde net prévisionnel de trésorerie de - 12,9 milliards d'euros. Le solde net au 31 décembre 2023 serait de + 2,3 milliards d'euros.
Après la prise en compte des mesures du PLFSS 2023, le solde moyen net devrait s'établir à 1,6 milliard d'euros, soit une très forte amélioration par rapport au solde prévisionnel rectifié pour 2022 de - 23,5 milliards d'euros.
En tenant compte des financements mobilisés dans le cadre de la politique de gestion des risques financiers et des avances aux autres régimes obligatoires de base le solde moyen brut devrait s'établir à - 18,4 milliards d'euros en 2023 avec un besoin de financement maximal de - 34,9 milliards d'euros le 12 janvier 2023.
Prévisions de soldes de l'Acoss pour 2023
(en millions d'euros)
Source : Annexe 3 du PLFSS pour 2023
À cette aune, le plafond d'emprunt proposé au présent article, soit 45 milliards d'euros, laisse une marge d'environ 10 milliards d'euros par rapport au point bas brut prévisionnel prévu en janvier 2023, qui aura lieu après l'intervention des nouvelles reprises de dette par la Cades.
Pour ce qui concerne les autres organismes, l'évolution la plus notable concerne la CNRACL, dont le plafond demandé augmente fortement en 2023 ( 7,5 milliards d'euros après 4,5 milliards d'euros en 2022) malgré une reprise de dette de la Cades pour 1,3 milliard d'euros intervenue en 2021. Cette augmentation est liée aux déficits que continue d'enregistrer cette caisse. Le point bas de trésorerie de la caisse est estimé à - 6,8 milliards d'euros.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Le texte considéré comme adopté par l'Assemblée nationale ne comporte aucune modification de cet article.
III - La position de la commission
Les montants d'emprunt à court terme proposés par le présent article semblent adaptés et laissent une marge de manoeuvre raisonnable aux différents organismes concernés.
Il est à souligner que le nouveau cadre organique offre au Parlement un meilleur suivi de ces autorisations, l'article L.O. 111-9-2 du code de la sécurité sociale prévoyant désormais que les décrets de relèvement soient pris en Conseil d'État, après avis des commissions de l'Assemblée nationale et du Sénat saisies au fond des projets de loi de financement de la sécurité sociale.
La commission vous demande d'adopter cet article sans modification.
Article 15
Approbation
du rapport sur l'évolution pluriannuelle du financement de la
sécurité sociale (annexe B)
Cet article propose d'approuver le rapport sur l'évolution pluriannuelle du financement de la sécurité sociale constituant l'annexe B du PLFSS pour 2023.
La commission vous demande de supprimer cet article.
I - Le dispositif proposé
Cet article fait partie des dispositions devant obligatoirement figurer dans la loi de financement de la sécurité sociale , conformément à la loi organique du 14 mars 2022.
Article L.O. 111-4 du code de la sécurité sociale
Le projet de loi de financement de l'année est accompagné d'un rapport décrivant, pour les quatre années à venir, les prévisions de recettes et les objectifs de dépenses des régimes obligatoires de base, par branche, les prévisions de recettes et de dépenses des organismes concourant au financement de ces régimes ainsi que l'objectif national de dépenses d'assurance maladie. Ces prévisions sont établies de manière cohérente avec les perspectives d'évolution des recettes, des dépenses et du solde de l'ensemble des administrations publiques présentées dans le rapport joint au projet de loi de finances de l'année en application de l'article 50 de la loi organique n° 2001-692 du 1er août 2001 relative aux lois de finances.
Le rapport précise les hypothèses sur lesquelles repose la prévision de l'objectif national de dépenses d'assurance maladie pour les quatre années à venir. Ces hypothèses prennent en compte les facteurs concourant à l'évolution tendancielle de cet objectif ainsi que l'impact attendu des mesures nouvelles.
En outre, ce rapport présente, pour chacun des exercices de la période de programmation de la loi de programmation des finances publiques en vigueur, les écarts cumulés entre, d'une part, les prévisions de dépenses des régimes obligatoires de base de sécurité sociale et des organismes concourant à leur financement qui figurent dans cette même loi et, d'autre part, les objectifs de dépenses décrits dans ce rapport.
Le rapport précise les raisons et hypothèses expliquant ces écarts ainsi que, le cas échéant, les mesures prévues par le Gouvernement pour les réduire.
Conformément aux dispositions organiques rappelées supra , le rapport constituant l'annexe B de ce PLFSS détaille, pour les années 2023 à 2026, les prévisions de recettes, les objectifs de dépenses et les soldes par risque pour les régimes obligatoires de base et par branche pour le régime général. Il présente également les recettes, les dépenses et les soldes du Fonds de solidarité vieillesse pour la même période.
La trajectoire présentée par l'annexe B repose sur le scénario d'un ralentissement de la croissance, qui resterait néanmoins positive en 2023 (+ 1 % de croissance du PIB) suivie d'un rebond relatif de l'économie (+ 1,6 % en 2024 puis +1,7 % à partir de 2025) .
L'inflation hors tabac a, bien sûr, été revue très fortement à la hausse par rapport aux prévisions de l'année dernière . Le taux retenu pour 2022 (+ 5,4 %) semble relativement modeste. Pour la suite, le Gouvernement émet l'hypothèse d'un retour progressif à des taux plus modérés : après une nouvelle année d'inflation relativement forte (+ 4,3 % en 2023), une décélération devrait être enregistrée par la suite (+1,75 % en 2026).
De même, l'évolution de la masse salariale du secteur privé, déterminante pour le niveau des recettes de la sécurité sociale, serait dynamique sur l'ensemble de la période . Ainsi, après deux années exceptionnelles en 2021 puis 2022 qui ont fait plus qu'effacer les effets de la chute de 5,7 % en 2020 (notamment sous l'effet de l'activité partielle), la masse salariale progresserait de nouveau de 5 % en 2023 et se maintiendrait.
Les dépenses comprises dans l'Ondam, en « neutralisant » l'effet des dépenses exceptionnelles liées à la réponse au volet sanitaire de la crise épidémique de covid-19, progresseront notablement en 2023 et retrouveraient par la suite un rythme « de croisière » de 2,7 % en 2024 et 2025 puis 2,6 % à partir en 2026. Les effets du « bond » de l'Ondam enregistré depuis la crise de covid-19 sur la signification de ce taux de progression sont à souligner. Ainsi, l'Ondam devrait s'établir à 256,4 milliards d'euros en 2025 207 ( * ) . Dès lors, le taux de 2,6 % prévu en 2026 signifie concrètement une augmentation de l'objectif de 6,7 milliards d'euros cette année-là , soit l'équivalent des crédits cumulés de deux missions telles que « Action extérieure de l'État » et « Agriculture, alimentation, forêt et affaires rurales ».
Principaux éléments retenus par le Gouvernement pour l'élaboration des prévisions de recettes et des objectifs de dépenses
|
2020 |
2021 |
2022 |
2023 |
2024 |
2025 |
2026 |
|
|
PIB volume |
-7,8 % |
6,8 % |
2,7 % |
1,0 % |
1,6 % |
1,7 % |
1,7 % |
|
Masse salariale secteur privé* |
-5,7 % |
8,9 % |
8,6 % |
5,0 % |
3,9 % |
3,6 % |
3,4 % |
|
Inflation hors tabac |
0,2 % |
1,6 % |
5,4 % |
4,3 % |
3,0 % |
2,1 % |
1,75 % |
|
Revalorisations au 1 er janvier** |
1,0 % |
0,4 % |
3,1 % |
2,8 % |
4,9 % |
3,2 % |
2,2 % |
|
Revalorisations au 1 er avril** |
0,3 % |
0,2 % |
3,4 % |
3,7 % |
3,6 % |
3,2 % |
2,2 % |
|
Ondam |
9,4 % |
8,7 % |
2,2 % |
-0,8 % |
2,3 % |
2,7 % |
2,6 % |
|
Ondam hors covid |
3,3 % |
6,3 % |
5,4 % |
3,7 % |
2,7 % |
2,7 % |
2,6 % |
* Masse salariale du secteur privé. Hors prime exceptionnelle de pouvoir d'achat et prime de partage de la valeur ajoutée, la progression serait de 8,4 % en 2022.
** En moyenne annuelle, dont les effets en moyenne annuelle de la revalorisation anticipée au 1 er juillet 2022 de 4,0 %.
Source : Annexe B du PLFSS 2023
Sur le fondement de ces hypothèses, après un exercice relativement favorable en 2023, l'ensemble constitué par les régimes obligatoires de base de sécurité sociale (Robss) et le Fonds de solidarité vieillesse verrait ses déficits se creuser de nouveau à partir de 2024 et retrouver un niveau préoccupant en fin de période , aux alentours de 12 milliards d'euros.
Le tableau ci-après reprend, par branche, les prévisions de recettes, de dépenses et de solde des Robss figurant dans le rapport annexé qu'il est proposé d'approuver.
Prévisions des recettes, dépenses et soldes de l'ensemble des régimes obligatoires de base et du FSV
(en milliards d'euros)
|
2022 |
2023 |
2024 |
2025 |
2026 |
||
|
Maladie |
Recettes |
221,6 |
231,8 |
238,6 |
244,9 |
252,0 |
|
Dépenses |
241,9 |
238,3 |
243,6 |
249,4 |
254,6 |
|
|
Solde |
- 20,3 |
- 6,5 |
- 4,9 |
- 4,4 |
- 2,6 |
|
|
AT-MP |
Recettes |
16,2 |
17,0 |
17,7 |
18,4 |
19,1 |
|
Dépenses |
14,2 |
14,8 |
15,1 |
15,5 |
15,8 |
|
|
Solde |
2,0 |
2,2 |
2,6 |
2,9 |
3,3 |
|
|
Famille |
Recettes |
53,5 |
56,7 |
58,4 |
60,2 |
62,1 |
|
Dépenses |
50,9 |
55,3 |
57,7 |
59,8 |
61,4 |
|
|
Solde |
2,6 |
1,3 |
0,7 |
0,5 |
0,7 |
|
|
Vieillesse |
Recettes |
258,9 |
269,8 |
280,3 |
289,4 |
297,7 |
|
Dépenses |
261,9 |
273,3 |
289,7 |
303,3 |
313,7 |
|
|
Solde |
- 3,0 |
- 3,5 |
- 9,4 |
- 13,9 |
- 15,9 |
|
|
Autonomie |
Recettes |
34,9 |
36,1 |
40,0 |
41,0 |
42,2 |
|
Dépenses |
35,4 |
37,3 |
39,1 |
40,5 |
41,7 |
|
|
Solde |
- 0,5 |
- 1,2 |
0,9 |
0,5 |
0,5 |
|
|
Total |
Recettes |
570,1 |
593,8 |
616,8 |
635,5 |
654,4 |
|
Dépenses |
589,3 |
601,4 |
626,9 |
650,0 |
668,4 |
|
|
Solde |
- 19,2 |
- 7,6 |
- 10,1 |
- 14,4 |
- 14,0 |
|
|
FSV |
Recettes |
19,3 |
20,1 |
21,0 |
21,8 |
22,6 |
|
Dépenses |
18,0 |
19,3 |
19,7 |
20,0 |
20,4 |
|
|
Solde |
1,3 |
0,8 |
1,3 |
1,8 |
2,3 |
|
|
Total + FSV |
Recettes |
571,7 |
595,0 |
618,4 |
637,6 |
657,0 |
|
Dépenses |
589,6 |
601,8 |
627,3 |
650,3 |
668,7 |
|
|
Solde |
- 17,8 |
- 6,8 |
- 8,8 |
- 12,7 |
- 11,8 |
|
Source : Annexe B du PLFSS 2023
La situation de la branche vieillesse semble particulièrement préoccupante au vu de ces prévisions .
Le déficit des régimes de retraite ne cesse ainsi de se creuser sur l'ensemble de la période pour atteindre près de 16 milliards d'euros à l'horizon de 2026 . Le rapport précise que le solde de la branche serait directement affecté par les effets démographiques du vieillissement et par la dégradation marquée du solde de la CNRACL. Le rapport précise également que le solde serait également particulièrement sensible au contexte d'inflation, et notamment au ralentissement projeté de l'inflation, avec comme conséquence une progression des recettes en phase avec l'inflation contemporaine de l'année, moindre cependant que l'inflation de l'année précédente dont s'approche le taux de revalorisation appliqué au 1 er janvier de l'année. Enfin, il est à souligner que le rapport du Gouvernement indique de manière sibylline que le solde de la branche vieillesse « bénéficierait de l'objectif d'élévation progressive de l'âge effectif de départ sur le quinquennat ».
En revanche, par rapport aux prévisions de l'année dernière, la situation financière de la branche maladie enregistre une nette amélioration avec des déficits considérablement réduits du fait de la hausse des recettes et de la progression relativement maîtrisée de l'Ondam. Il est également à noter que cette trajectoire intègre le transfert de charges pérenne de 2 milliards d'euros de la branche maladie à la branche famille prévu à l'article 10 du présent PLFSS.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Le Gouvernement a retenu cinq amendements à cet article pour établir la rédaction considérée comme adoptée par l'Assemblée nationale :
- quatre amendements rédactionnels de la rapporteure générale, Stéphanie Rist ;
- et un amendement du Gouvernement lui-même, qui modifie à la marge quelques montants figurant dans le corps du rapport ainsi que dans les tableaux quadriennaux afin de tenir compte de l'impact financier de quelques amendements intégrés dans le présent texte. Il s'agit notamment de tirer les conséquences de la modification de la chronique de relèvement des droits d'accises sur les tabacs (article 8), de la revalorisation du tarif plancher pour les services d'aide à domicile (article 33 quater ) ainsi que de la prolongation de l'exonération TO-DE jusqu'en 2026 (article 7).
III - La position de la commission
La commission des affaires sociales ne peut approuver le rapport constituant l'annexe B de ce PLFSS.
Tout d'abord, la sincérité des hypothèses retenues par le Gouvernement pose question .
À cet égard, les avis 208 ( * ) rendus par le Haut Conseil des finances publiques (HCFP) sur le présent PLFSS et sur le projet de loi de programmation des finances publiques 2022-2027 sont éloquents quant à l'optimisme des chiffres soumis au Parlement
S'agissant de la croissance, sur laquelle repose en grande partie les recettes publiques, le HCFP souligne que « l'hypothèse d'écart de production en 2022 (- 1,1 point de PIB), d'autre part celle de croissance potentielle (1,35 % par an de 2022 à 2027) sont optimistes, notamment parce que cette dernière suppose des effets importants et immédiats de réformes (du revenu de solidarité active, des retraites, de l'assurance-chômage, de l'apprentissage...) dont ni les modalités, ni les impacts, ni le calendrier ne sont documentés ». Le HCFP en déduit que « ces hypothèses rendent particulièrement fragile la trajectoire de finances publiques présentée par le Gouvernement sur la période 2023-2027 ».
S'agissant des dépenses, le Haut Conseil émet des doutes tant pour l'année 2023 que pour l'ensemble de la période.
Ainsi, pour 2023, il souligne que, comme cela a été relevé dans le présent rapport, « les dépenses sur le champ de l'Ondam comprennent une provision de seulement 1 milliard d'euros au titre des dépenses de covid-19 sur les achats de vaccins et la campagne de tests. Cette provision, qui suppose notamment une chute massive des dépenses de tests (division par 20 par rapport à 2021), risque de se révéler très insuffisante ». Il relève également que le maintien d'une inflation élevée en 2023, pour la deuxième année consécutive, pourrait entraîner une hausse plus forte que prévu de certaines dépenses.
Au-delà, le HCFP observe que « les dépenses d'assurance maladie dans le champ de l'Ondam (+ 2,7 % en 2024 et 2025 puis 2,6 % en 2026 et 2027) sont inscrites en progression sensiblement moins rapide que le PIB (+ 4,1 % puis + 3,5 %, 3,3 % et 3,4 %), ce qui s'est rarement produit par le passé », manière de mettre sérieusement en doute les hypothèses retenues.
Le Gouvernement lui-même avoue douter de ses propres hypothèses, au moins pour 2023, puisqu'il a inséré, dans le texte considéré comme adopté par l'Assemblée nationale, un article 47 bis revenant une nouvelle fois à « neutraliser » le rôle du comité d'alerte de l'Ondam en cas de dépassement de l'objectif pendant l'année à venir si ledit dépassement est dû à la crise de covid-19 209 ( * ) .
Ces doutes sont renforcés par l'absence complète et délibérée de plan stratégique au sein du rapport constituant l'annexe B de ce PLFSS . Comme cela a été souligné précédemment, ceci se vérifie sur le sujet des retraites , la mention la plus « précise » sur le sujet indiquant simplement que « la trajectoire intègre sur un horizon pluriannuel (...) l'objectif d'une élévation progressive de l'âge effectif de départ en retraite », sans aucun détail sur les paramètres retenus ni même, malgré les demandes répétées de la rapporteure générale, par les montants de recettes et d'économies retenus par convention pour intégrer les effets de la réforme. Ceci se vérifie également sur l'Ondam . En effet, alors même que la trajectoire retenue suppose de véritables efforts, au regard du niveau de l'inflation sur l'ensemble de la période, aucune piste de maîtrise de la dépense n'est esquissée. Le HCFP partage cette analyse puisqu'il souligne, dans son avis précité sur le projet de loi de programmation des finances publiques que la maîtrise de la progression de l'Ondam sur la période « suppose une action résolue pour freiner la dépense, en particulier de soins de ville, malgré l'impact haussier du vieillissement de la population et du progrès technique, dont les modalités ne sont pas documentées dans le projet de loi de programmation ». Au sujet des autres postes de dépenses des Robss, le Haut Conseil relève que « la trajectoire ne fait pas apparaître de surcoûts liés aux dépenses de dépendance malgré une population vieillissante. Enfin, les contours et le calendrier de la réforme des retraites n'ont pas été précisés. Les économies qui en découleraient seraient de toute façon progressives et limitées à l'horizon de la période de programmation ».
Au-delà du renforcement de la crédibilité qu'elle aurait pu apporter de la trajectoire financière présentée, la rapporteure générale regrette cette absence de vision stratégique de l'annexe B , en considérant que la raison d'être de la dimension pluriannuelle que cette annexe confère au PLFSS est précisément de donner une visibilité non seulement comptable mais aussi « stratégique » au Parlement et, au-delà, à l'ensemble des acteurs de la sécurité sociale et à la société tout entière. Cette dimension a d'ailleurs été renforcée par le nouveau cadre organique, qui fait désormais expressément mention de « l'impact attendu des mesures nouvelles ».
Pour l'ensemble de ces raisons, la commission a adopté un amendement n° 45 supprimant cet article .
La commission vous demande de supprimer cet article.
QUATRIÈME
PARTIE
DISPOSITIONS RELATIVES AUX DÉPENSES DE LA
SÉCURITÉ SOCIALE POUR L'EXERCICE 2023
TITRE
IER
DISPOSITIONS RELATIVES AUX DÉPENSES
CHAPITRE
IER
RENFORCER LES ACTIONS DE PRÉVENTION DE SANTÉ
Article 16
Protection
des populations et des travailleurs face au covid
Cet article propose de reconduire l'indemnisation dès le premier jour des arrêts de travail pour les personnes positives au virus de la covid-19 et prolonger la prise en charge intégrale des actes de vaccination contre la covid-19.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
Depuis le début de la crise covid, de nombreuses mesures législatives ou réglementaires ont été prises pour déroger aux règles de droit commun applicables aux prises en charge des frais de santé ou aux indemnisations.
Cependant, ces dérogations ne peuvent excéder la durée d'un an et ont déjà trouvé à être renouvelées en 2021.
A. Une nouvelle « neutralisation » de l'année 2020 pour le calcul des indemnités journalières des indépendants
Dans les conditions de droit commun, les indemnités journalières maladie équivalent à 1/730 du revenu d'activité annuel moyen , calculé sur la moyenne des revenus cotisés des trois années civiles précédant la date de l'arrêt de travail, dans la limite, généralement, du plafond annuel de la sécurité sociale 210 ( * ) (PASS).
Le montant des indemnités journalières maternité, lui, est égal à 1/730 de la valeur du PASS 211 ( * ) . Il convient toutefois de noter que ces dispositions concernent essentiellement les travailleurs indépendants ne relevant pas du régime micro-social.
Or les revenus de 2020 ont été entamés par la crise sanitaire , ce qui induit des conditions d'indemnisation pour maladie particulièrement défavorables pour les travailleurs indépendants.
Succédant à diverses dérogations applicables en matière d'indemnités journalières dans le contexte de la crise sanitaire 212 ( * ) , le II de l'article 4 de la loi du 5 août 2021 relative à la gestion de la crise sanitaire s'était déjà attaché, par dérogation à l'article L. 622-3 du code de la sécurité sociale, à ouvrir la possibilité de neutraliser les revenus d'activité de l'année 2020 du travailleur indépendant pour le calcul de ces prestations . Le décret du 6 août 2021 , pris en application de cet article 4, dispose ainsi que les revenus d'activité de l'année 2020 des travailleurs indépendants ne sont pris en compte pour le calcul du montant de l'indemnité journalière maladie que lorsque son montant est supérieur à celui obtenu en retenant les seuls revenus d'activités de 2018 et 2019 213 ( * ) . De plus, lorsque le revenu d'activité annuel moyen calculé selon ces modalités est inférieur (et non nul) à un seuil de contributivité fixé à 10 % du PASS, le montant de l'indemnité maladie est égal à 10 % du montant de l'indemnité journalière, calculé sur la base d'un revenu d'activité annuel moyen égale au PASS 214 ( * ) .
L'article 96 de la loi de financement pour 2022, avait prolongé cette dérogation jusqu'au 31 décembre 2022.
Le I du présent article reprend le III de l'article 96 de la LFSS 2022.
Ainsi, toujours par dérogation au même article L. 622-3 du code de la sécurité sociale, le calcul des prestations en espèces dues aux travailleurs indépendants - travailleurs non-salariés mentionnés à l'article L. 611-1 du même code - pourra ne pas tenir compte des revenus de l'année 2020 .
Cette dérogation vaut cette année encore pour les prestations dues au titre de l'assurance maladie et maternité et est précisée par décret .
En toute logique, cette dérogation n'aura pas vocation à être reconduite l'an prochain, l'année 2020 sortant à partir de 2024 des années de référence retenues dans le droit commun.
Le IV préciser que ce I s'applique aux arrêts de travail débutant entre le 1 er janvier 2023 et le 31 décembre 2023.
B. Une prolongation de la prise en charge intégrale des arrêts de travail liés à la covid-19
Le Gouvernement entend reconduire les règles relatives aux arrêts de travail des personnes positives au virus de la covid-19.
• Le A reconduit à son premier alinéa le bénéfice d'indemnités journalières aux personnes contaminées par la covid-19 et dans l'impossibilité de continuer à travailler même à distance. Cette indemnisation est due au titre d'un arrêt de travail à raison de leur isolement . Cette contamination est établie par un examen inscrit à la nomenclature ; un « auto-test » ne vaut ainsi pas déclenchement d'un arrêt de travail.
Les indemnités journalières relèvent des IJ maladie de droit commun prévues aux articles L. 321-1 et L. 622-1 du code de la sécurité sociale et L. 732-4 et L. 742-3 du code rural et de la pêche maritime.
La durée d'isolement varie en fonction de plusieurs critères. Pour les personnes disposant d'un schéma vaccinal complet, la durée d'isolement est de 7 jours, mais elle peut être réduite à 5 jours en cas de test négatif au 5ème jour, si l'assuré n'a plus de symptômes.
Pour les personnes ne disposant pas d'un schéma vaccinal complet, la durée d'isolement est de 10 jours, elle peut être ramenée à 7 jours en cas de test négatif au 7ème jour.
Par ailleurs, les personnes ayant eu la covid moins de 2 mois auparavant ne sont pas soumises à l'isolement.
• Le B du II prévoit l'établissement de l'arrêt de travail par l'assurance maladie après une déclaration effectuée par un service en ligne .
Il s'agit ici de déroger aux règles applicables en matière de déclaration des arrêts de travail par l'assuré (L. 321-2 du code de la sécurité sociale et L. 732-4 du). La demande se fait aujourd'hui sur une plateforme de déclaration du site « Ameli ».
Le deuxième alinéa du A lève les conditions minimales d'affiliation et de de cotisations (L.313-1 et L. 622-3 du CSS) et de délai de carence (L. 323-1 du CSS et L. 732-4 du CRPM).
Son troisième alinéa exclut la durée de l'arrêt de travail lié à la covid-19 de la période maximale d'indemnisation.
• Le C octroie le bénéfice de l'indemnité complémentaire due aux salariés (article L. 1226-1 du code du travail).
Cependant, il est fait une application dérogatoire de cet article en levant (1° du C) les conditions d'ancienneté (fixée normalement à un an), de justification rapide de l'arrêt et de soins en Europe, ou encore l'exclusion de certaines catégories .
Pour cette indemnité également, le délai de carence est enfin levé ( 2° du C ) et cette période est exclue de la durée maximale de versement.
• Le D prévoit enfin, pour les agents publics civils et militaires , la même levée du délai de carence prévu à l'article 115 de la loi de finances pour 2018.
Le IV préciser que ce II s'applique jusqu'à une date fixée par décret et prendront fin au plus tard au 31 décembre 2023.
C. Une prise en charge intégrale reconduite pour la vaccination contre la covid-19
Le III vise à poursuivre une prise en charge intégrale par l'assurance maladie de la vaccination contre la covid-19 en dispensant des participations de l'assuré prévues à l'article L. 160-13 du code de la sécurité sociale.
Son premier alinéa prévoit ainsi l'exonération de ticket modérateur, de participation forfaitaire et de franchise pour :
- la consultation pré-vaccinale ;
- les consultations de vaccination ;
- les frais liés à l'injection .
En outre, l'assuré bénéficie pour ces actes d'une dispense d'avance de frais ou « tiers payant intégral ».
Enfin, les prestations mentionnées ne peuvent donner lieu à dépassements d'honoraires.
Le IV précise que ce III s'applique jusqu'à une date fixée par décret et prendront fin au plus tard au 31 décembre 2023.
D. Un coût substantiel pour l'assurance maladie
• Les différentes mesures proposées à cet article représentent selon l'étude d'impact 215 ( * ) un coût total de l'ordre de 957 millions d'euros pour l'assurance maladie en 2023. Cette estimation est cependant très incertaine car liée à l'évolution de l'épidémie de covid-19 en 2023.
La neutralisation des revenus 2020 pour le calcul des indemnités journalières des indépendants représente un coût de 20 millions d'euros .
Cette estimation est faite sur l'hypothèse d'une baisse des revenus des indépendants de 25 % en 2020 qui générerait une baisse de 8 % à législation constante.
Concernant les indemnités journalières prises en charge intégralement au titre de la covid-19, celles-ci ont représenté en 2020 un coût d'1,6 milliards d'euros pour le régime général, et 238 millions d'euros en 2021. Pour 2022, le coût est de 858 millions d'euros entre janvier et mai . Cependant, le Gouvernement retient pour l'estimation du coût de la mesure le seul « surcoût » de prise en charge des trois jours de délai de carence , qui en 2022 représenterait 368 millions d'euros sur cinq mois.
Ce montant 2022 est repris comme hypothèse par le Gouvernement pour 2023, à 883 millions d'euros en année pleine .
Enfin, concernant les prises en charge intégrales des actes liés à la vaccination, le coût de la mesure pour 2023 est estimé à 54 millions d'euros .
L'hypothèse de calcul est basée sur les 11,4 millions d'injections au cours des six premiers mois 2022, rémunérées à 7,9 euros. Là aussi, le coût de la mesure ne représente pas la dépense totale des frais d'injection mais le seul « surcoût » de prise en charge du ticket modérateur de 30 % .
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Cet article a été retenu modifié par deux amendements rédactionnels dans le texte sur lequel le Gouvernement a engagé sa responsabilité en application de l'article 49, alinéa 3, de la Constitution et désormais considéré comme adopté par l'Assemblée nationale.
III - La position de la commission
Concernant la prise en charge intégrale des arrêts de travail liés à la covid-19, la commission constate un coût pour l'assurance maladie particulièrement important, et ce même en ne retenant que le « surcoût » lié à la seule indemnisation supplémentaire du délai de carence .
À ce titre, la commission s'est interrogée sur le respect effectif de la condition générant cet arrêt de travail dérogatoire, qu'est l'impossibilité de travailler, même à distance . Alors que le PLFSS pour 2023 entend mieux contrôler les arrêts de travail prescrits en téléconsultation, il convient de veiller également au contrôle des arrêts de travail « auto-déclarés ».
En effet, dans le cas d'un « covid symptomatique », l'impossibilité de travailler doit naturellement pouvoir générer l'indemnisation au titre de la maladie comme de l'obligation d'isolement Cependant, dans le cas d'un « covid asymptomatique » , l'isolement demeure prescrit mais l'incapacité au travail n'est pas établie et aucun justificatif de l'impossibilité de travailler à distance n'est produit : l'indemnisation ne peut être justifiée au titre de l'isolement que si celui-ci empêche effectivement le travail .
Sur le point, la direction de la sécurité sociale a souligné que « c'est le salarié qui déclare qu'il est dans l'impossibilité de télétravailler ». Cependant, « le téléservice de déclaration de l'arrêt de travail déclare.ameli rappelle bien que cette condition est nécessaire pour être indemnisé ». Enfin, ces arrêts de travail, comme les arrêts de travail de droit commun, demeurent bien soumis au contrôle du service médical , qui peut vérifier si l'arrêt de travail est justifié, en application de l'article L. 315-1 du code de la sécurité sociale.
Concernant le report de la neutralisation de l'année 2020 pour l'indépendant, la rapporteure rappelle que la commission avait proposé lors du dernier PLFSS de prévoir cette neutralisation de manière définitive , afin d'éviter de légiférer cette année encore sur ce point, ce que le Gouvernement n'avait pas suivi.
Enfin, la prise en charge intégrale des actes liés à la vaccination est un encouragement supplémentaire à la vaccination que la rapporteure soutient . Cependant, la commission constate que cet effort en direction de la prévention et de la lutte contre la covid-19 est une nouvelle fois assumé à 100 % par l'assurance maladie obligatoire sans contribution des complémentaires.
Sous ces réserves, la commission vous demande d'adopter cet article sans modification.
Article 16 bis
(nouveau)
Calcul des prestations en espèces de certains
micro-entrepreneurs sur la base du chiffre d'affaires brut
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, vise à annuler les effets des mesures de réduction des cotisations sociales mises en oeuvre en 2022 sur les droits à prestations en espèces des micro-entrepreneurs.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
I - Le dispositif proposé : la prise en compte du chiffre d'affaires ou des revenus bruts de l'année 2022 pour le calcul des droits à prestations en espèces des micro-entrepreneurs
A. Les mesures de réduction des cotisations sociales mises en oeuvre au profit des micro-entrepreneurs face à la pandémie de covid-19 n'ont pas eu d'effet sur leurs droits à prestations en espèces
1. Les micro-entrepreneurs ont bénéficié d'un dispositif de réduction des cotisations sociales durant la crise sanitaire
Les cotisations sociales dues par les micro-entrepreneurs sont calculées sur la base du chiffre d'affaires , auquel est appliqué un taux forfaitaire.
Le régime micro-social
Les micro-entrepreneurs bénéficient d'un régime micro-social simplifié fondé sur le paiement mensuel ou trimestriel des cotisations sociales, calculées par l'application d'un taux forfaitaire à leur chiffre d'affaires du mois ou du trimestre précédent 216 ( * ) .
Ce taux forfaitaire est fixé à 12,80 % pour les activités de vente de marchandises, d'objets, de fournitures ou de denrées ou de fourniture de logement, à 22 % pour les autres prestations de services artisanales et commerciales et pour les professions libérales non réglementées et à 22,20 % pour les professions libérales réglementées 217 ( * ) .
Aucune cotisation minimale n'est due par les micro-entrepreneurs , mais ceux-ci peuvent opter pour le paiement des cotisations minimales dues soit par les artisans et commerçants au titre des IJ, de la retraite de base, du risque invalidité-décès et, le cas échéant, de la retraite complémentaire, soit par les professions libérales au titre de la retraite de base et, le cas échéant, de la retraite complémentaire et du risque invalidité-décès.
Rappelons que le régime de la micro-entreprise n'est accessible qu'aux indépendants dont le chiffre d'affaires n'excède pas, l'année civile précédente ou la pénultième année, 176 200 euros s'ils exercent une activité de vente de marchandises, d'objets, de fournitures ou de denrées ou de fourniture de logement et 72 600 euros dans les autres cas 218 ( * ) .
Au début de la crise sanitaire 219 ( * ) , le législateur a permis aux micro-entrepreneurs de déduire des montants de chiffres d'affaires ou de recettes déclarés au titre des échéances mensuelles ou trimestrielles de l'année 2020 les montants correspondant au chiffre d'affaires ou aux recettes réalisés au titre des mois :
- de mars 2020 à juin 2020 , pour ceux dont l'activité relevait des secteurs S1 220 ( * ) et S1 bis 221 ( * ) ;
- de mars 2020 à mai 2020 , pour ceux dont l'activité relevait des secteurs S2 222 ( * ) .
À condition qu'ils aient fait l'objet de mesures d'interdiction d'accueil du public prises dans le cadre de l'état d'urgence sanitaire ou constaté une baisse de leur chiffre d'affaires d'au moins 50 % par rapport à la même période de l'année précédente, ces micro-entrepreneurs ont par la suite été autorisés à déduire des montants de chiffre d'affaires ou de recettes déclarés au titre des échéances mensuelles ou trimestrielles de l'année 2021 les montants correspondant au chiffre d'affaires ou aux recettes réalisés au titre des périodes courant à compter du :
- 1 er septembre 2020 , pour ceux qui exerçaient leur activité dans un lieu concerné par les mesures de réglementation ou d'interdiction de la circulation des personnes ou d'accueil du public prises dans le cadre de l'état d'urgence sanitaire avant le 30 octobre 2020 ;
- 1 er octobre 2020 , pour ceux qui exerçaient leur activité dans un lieu concerné par ces mesures à compter du 30 octobre 2020, y compris pour ceux établis dans les départements d'outre-mer où ces mesures n'étaient pas applicables 223 ( * ) .
Cette déduction était applicable pour une période maximale de trois mois, et au plus tard pour les périodes courant jusqu'au 30 novembre 2020 .
Compte tenu de la persistance de la crise sanitaire, et comme l'y habilitait la loi, le Gouvernement a ensuite inclus les périodes courant jusqu'au 31 décembre 2020 224 ( * ) , puis jusqu'au 28 février 2021 225 ( * ) , jusqu'au 30 avril 2021 226 ( * ) et, en outre-mer, du 1er juillet au 31 août 2021 227 ( * ) .
La déduction a enfin été étendue au chiffre d'affaires ou aux recettes réalisés au titre du mois de mai 2021 pour les micro-entrepreneurs exerçant leur activité dans les secteurs S1 et S1 bis 228 ( * ) et ayant été éligibles à ce dispositif au cours des mois de février, mars ou avril 2021 229 ( * ) .
Par la suite, dans le cadre du renforcement des outils de gestion de la crise sanitaire prévu par le législateur 230 ( * ) , le Gouvernement a permis aux micro-entrepreneurs de déduire des montants de chiffre d'affaires ou de recettes déclarés au titre des échéances mensuelles ou trimestrielles du premier trimestre de 2022 les montants des chiffres d'affaires ou des recettes réalisés au titre des périodes courant du 1 er décembre 2021 au 31 janvier 2022 231 ( * ) , puis du 1 er au 28 février 2022 232 ( * ) , à condition qu'au cours de ces mêmes mois, ils aient fait l'objet d'une interdiction totale d'accueil du public ou constaté une baisse de chiffre d'affaires d'au moins 65 % par rapport à celui du même mois en 2020 ou en 2021.
Les micro-entrepreneurs ayant constaté au cours de ces mois une baisse de leur chiffre d'affaires d'au moins 30 % mais inférieure à 65 % ont pu déduire la moitié des montants des chiffres d'affaires ou des recettes réalisés au titre des mêmes périodes.
2. La loi a prévu le maintien des droits à prestations en espèces calculés sur le chiffre d'affaires ou sur les recettes des micro-entrepreneurs
Le revenu d'activité pris en compte pour le calcul des prestations en espèces versées aux travailleurs indépendants correspond à l'assiette sur la base de laquelle l'assuré s'est effectivement acquitté, à la date de l'arrêt de travail, de ses cotisations 233 ( * ) , c'est-à-dire, dans le cas des micro-entrepreneurs, du chiffre d'affaires ou des recettes réalisés après application d'un taux d'abattement variant selon la nature de l'activité exercée.
Toutefois, compte tenu des mesures de réduction des cotisations sociales dont ont bénéficié les micro-entrepreneurs durant la crise sanitaire, le législateur a prévu, à titre dérogatoire, la prise en compte, pour le calcul des prestations en espèces maladie 234 ( * ) , des pensions d'invalidité 235 ( * ) et des pensions de retraite de base 236 ( * ) et complémentaire 237 ( * ) , de leur chiffre d'affaires ou de leurs recettes brutes des années 2020 et 2021 238 ( * ) , c'est-à-dire du montant de ces sommes avant application des déductions liées à la crise sanitaire .
Il s'agissait en effet d'éviter que la réduction des cotisations sociales accordée par la loi dans le but de soutenir les micro-entrepreneurs n'induise de réduction de leurs droits à prestations en espèces .
Afin de calculer ces prestations, la loi dispose que des échanges d'informations sont organisés entre l'Urssaf Caisse nationale, les Urssaf, les caisses générales de sécurité sociale (CGSS) et l'administration fiscale.
Dans la mesure où le dispositif de déduction a été réactivé au titre des mois de janvier et février 2022, le Gouvernement propose d' étendre aux chiffres d'affaires et aux recettes de l'année 2022 la prise en compte des montants bruts pour le calcul des prestations en espèces versées aux micro-entrepreneurs.
B. Il convient d'éviter que la prolongation en 2022 des mesures de réduction des cotisations sociales ne diminue les droits à prestations en espèces des micro-entrepreneurs
Le présent article, issu d'un amendement du Gouvernement réputé adopté par l'Assemblée nationale, modifie l'article 96 de la loi n° 2021-1754 du 23 décembre 2021 de financement de la sécurité sociale pour 2022, qui prévoit la prise en compte du chiffre d'affaires ou des recettes brutes des années 2020 et 2021 pour le calcul des prestations en espèces versées aux micro-entrepreneurs, de façon à :
- inclure dans le champ des prestations concernées les prestations maternité, paternité, d'accueil de l'enfant et de l'adoption 239 ( * ) , qui avaient été omises (1°) ;
- prolonger la prise en compte du chiffre d'affaires ou des recettes brutes à l'année 2022 (2°).
II - La position de la commission : préserver les droits sociaux des micro-entrepreneurs
La commission approuve la prise en compte du chiffre d'affaires ou des recettes brutes de l'année 2022 pour le calcul des prestations en espèces versées aux micro-entrepreneurs.
Il serait en effet incompréhensible qu'une mesure de soutien à l'activité d'une catégorie de travailleurs indépendants dont les revenus sont relativement faibles 240 ( * ) aboutisse à fragiliser leur situation sur le plan social.
À l'initiative de la rapporteure, elle a adopté un amendement rédactionnel n° 46 précisant que les prestations en espèces maladie versées aux micro-entrepreneurs exerçant une profession libérale sont concernées par le dispositif.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
Article 17
Mettre en
place des rendez-vous de prévention à certains âges
clés
Cet article crée des « rendez-vous » et des consultations de prévention à des âges-clés de la vie adulte, entièrement pris en charge par l'assurance maladie.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
I - La création de rendez-vous de prévention pour adultes entièrement pris en charge par la sécurité sociale
A. Une politique de prévention qui progresse à tâtons
1. Une politique de prévention sans doute insuffisante
L'insuffisance de la prévention dans le système de santé français est un constat trop connu pour qu'on s'y arrête ici - ce qui n'empêche pas de saluer la prise de conscience dont témoigne le nouvel intitulé du ministère de la santé, qui est aussi celui « de la prévention » depuis le mois de mai dernier.
L'étude d'impact détaille en revanche opportunément quelques-unes des conséquences d'un tel déséquilibre. En deux mots, l'état de santé des Français est très perfectible : en 2017, la Drees estime à 36 % la part de la mortalité prématurée, donc évitable. Les habitudes de vie des Français sont encore mauvaises : 25,5 % sont des fumeurs quotidiens, et près d'un sur deux sont en surpoids 241 ( * ) . On estime que 70 % des hommes et 52 % des femmes seulement observent les recommandations en matière d'activité physique satisfaisante pour la santé. Huit adultes sur dix déclarent passer trois heures ou plus devant un écran chaque jour en dehors de toute activité professionnelle, et l'Anses estime que 95 % de la population française adulte est exposée à un risque de détérioration de la santé par manque d'activité physique. Ces indicateurs ne font hélas pas le tour du sujet.
2. Des occasions de prévention à caractère général en voie de raréfaction
Comme l'observe la Cour des comptes dans son rapport de 2021 sur la politique de prévention sanitaire 242 ( * ) , les occasions de convoquer une classe d'âge ou une catégorie de la population de façon obligatoire pour faire de la prévention primaire se sont raréfiées. Ainsi :
- le service national obligatoire imposait un examen médical préalable, auquel il a été mis fin, pour les derniers jeunes hommes concernés, en 2002 ;
- le mariage impliquait jusqu'en 2008 la consultation d'un médecin, préalablement à la publication des bans, afin de réaliser un bilan de santé, auquel étaient rattachées la prévention obstétricale et des mesures d'information sur la contraception, les maladies sexuellement transmissibles et l'hygiène de vie 243 ( * ) . Le législateur n'a supprimé qu'en décembre 2007 cette obligation, dont l'esprit s'était pourtant de beaucoup écarté de l'inspiration eugéniste de ses auteurs vichyssois 244 ( * ) puisqu'au fil du temps, il fut moins question d'améliorer la race que de dépister la tuberculose ou la syphilis, avec le consentement rassuré de la plupart des patients 245 ( * ) , qui étaient l'année de sa suppression pas moins de 270 000. Sa suppression n'a été motivée que par le caractère « désuet » d'une obligation maintenue alors que progressait la part des enfants naissant hors mariage, ainsi que par l'opportunité de faire des économies, sans guère susciter alors d'opposition solide qui fût motivée par des arguments relevant de la prévention en santé 246 ( * ) ;
- enfin, les souscripteurs d'une assurance de prêt immobilier se voient généralement contraints de faire vérifier leur état de santé - les assurés les plus aisés, certes. Le code des assurances fait en effet obligation à l'assuré de « répondre exactement aux questions posées par l'assureur, notamment dans le formulaire de déclaration du risque par lequel l'assureur l'interroge [...] sur les circonstances qui sont de nature à faire apprécier par l'assureur les risques qu'il prend en charge » 247 ( * ) . En pratique toutefois, ces vérifications prennent la forme d'un questionnaire de santé plus ou moins détaillé, et ont même été exclues récemment pour les crédits dont le remboursement s'achève avant les 60 ans du client et dès lors que le montant de prêt assuré ne dépasse pas 200 000 euros 248 ( * ) .
3. Une politique de prévention à la recherche du ciblage efficace
Les dispositifs de prévention existants, dont le financement est plus ou moins largement couvert par la sécurité sociale, revêtent ainsi un caractère plus ou moins ciblé - qu'on entende par cible aussi bien la catégorie de population concernée que la détermination des risques à circonvenir :
- les enfants bénéficient d'abord jusqu'à dix-huit ans de vingt examens médicaux entièrement pris en charge par l'assurance maladie sans avance de frais. Ces examens peuvent être réalisés soit par le médecin traitant de l'enfant, soit par un autre médecin choisi par les parents de l'enfant ou par les personnes titulaires de l'exercice de l'autorité parentale soit, pour les examens antérieurs aux six ans de l'enfant, par un médecin d'une consultation de protection maternelle et infantile ou par un médecin de l'éducation nationale. La partie réglementaire du code de la santé publique prévoit l'organisation et le contenu de ces consultations 249 ( * ) ;
- les enfants et jeunes adultes, jusqu'à leur vingt-quatrième anniversaire, bénéficient en outre de huit examens bucco-dentaires dont le coût et celui des soins consécutifs à ces examens est pris en charge par la sécurité sociale 250 ( * ) ;
- les assurés du régime général de plus de 16 ans, prioritairement ceux éloignés du système de santé et en situation de précarité, se voient offrir un examen de prévention en santé totalement pris en charge par l'assurance maladie. Réalisé par un réseau de 85 centres d'examens de santé, il est adapté à l'âge, au sexe, aux risques ainsi qu'au suivi médical habituel des assurés et prend en compte les difficultés d'accès aux soins et à la prévention. Il est ainsi destiné en priorité aux personnes qui ne bénéficient pas d'un suivi médical régulier réalisé par le médecin traitant, ni des dispositifs d'offre de prévention organisée ;
- toute femme enceinte bénéficie en outre « d'une surveillance médicale de la grossesse et des suites de l'accouchement qui comporte, en particulier, des examens prénataux et postnataux obligatoires pratiqués ou prescrits par un médecin ou une sage-femme » 251 ( * ) . L'assurance maladie prend en charge intégralement les sept examens prénataux, une consultation d'anesthésiste au huitième mois, et un entretien prénatal précoce, ainsi que, partiellement ou intégralement, un certain nombre d'autres rendez-vous recommandés ;
- « tout travailleur » bénéficie , au titre de la surveillance de l'état de santé des travailleurs « d'un suivi individuel de son état de santé assuré par le médecin du travail » 252 ( * ) - mais ce suivi n'excède guère la prévention des risques professionnels ;
- les femmes, ainsi que les hommes de moins de 26 ans ont par ailleurs droit à la prise en charge de leurs consultations de prévention en santé sexuelle , lesquelles permettent d'aborder la sexualité, la contraception, les infections sexuellement transmissibles et la vaccination 253 ( * ) ;
- les personnes de plus de 70 ans ont accès depuis 2006 à une consultation de prévention de la perte d'autonomie entièrement prise en charge, créée dans le cadre du plan solidarité grand âge de juin 2006 qui avait pris la suite du plan vieillissement et solidarité consécutif à la canicule de 2003 254 ( * ) ;
- les jeunes retraités éloignés des soins sont les derniers visés par l'action publique, en l'espèce par la stratégie « Vieillir en bonne santé » 2020-2022. Mentionné dans la convention d'objectifs et de gestion signée entre la Cnav et l'État pour la période 2018-2020, ce rendez-vous cible les assurés à la retraite depuis six à douze mois inclus, et éloignés des soins 255 ( * ) . À ce jour, d'après la DGS, 92 531 invitations ont été envoyées, mais aucun élément de bilan des rendez-vous effectivement réalisés n'est disponible. L'objectif des 200 000 bénéficiaires à l'horizon 2022 paraît lointain, mais la crise sanitaire a sans doute constitué un obstacle au bon déploiement du dispositif. Quoi qu'il en soit, l'État, la Cnam, la Cnav, la CCMSA, la CNRACL et l'Agirc-Arrco ont signé la convention qui formalise la généralisation de ces rendez-vous le 7 février 2022.
À ces occasions de pratiquer une forme de prévention primaire sur des publics choisis s'ajoutent des consultations de dépistage plus spécifiques . Le code de la santé publique prévoit en effet, dans le cadre des programmes de santé publique arrêtés par les ministres compétents, des consultations médicales périodiques de prévention et des examens de dépistage 256 ( * ) parmi lesquels figurent : le dépistage néonatal 257 ( * ) , le dépistage du saturnisme 258 ( * ) , ou encore les campagnes de « dépistage organisé » de certaines affections, entièrement pris en charge, tel celui du cancer du sein depuis 2004, du cancer colorectal, généralisé en 2008, ou encore du cancer du col de l'utérus depuis 2018.
4. L'état de la doctrine en matière de prévention
Cette logique de ciblage des examens de prévention semble validée par un relatif consensus scientifique qui semble, à tout le moins, proscrire les consultations à caractère trop peu spécifique en population générale.
Dernière publication en date, la revue Prescrire a rapporté dans son numéro d'octobre les résultats d'une synthèse de 19 essais randomisés, chez 245 000 personnes au total, et 13 études observationnelles portant, sur environ 1,35 million de personnes, suivies pour la plupart en Amérique du Nord et en Europe, et visant à évaluer les effets des « bilans de santé » chez des personnes asymptomatiques 259 ( * ) .
Dans les neuf essais réalisés chez des personnes de moins de 65 ans, il n'y a pas eu de différence statistiquement significative de mortalité entre les groupes avec ou sans bilan de santé. Quatre essais randomisés n'ont inclus que des adultes âgés de 65 ans ou plus : dans deux d'entre eux, un étatsunien et un danois, la mortalité des bénéficiaires d'un bilan de santé a été réduite par rapport à celle du groupe témoin, mais seulement d'un ou deux points, tandis que dans les deux autres, la mortalité des bénéficiaires du bilan de santé n'était pas plus faible ; elle était même significativement supérieure dans l'un des deux.
Cinq essais ont évalué la survenance d'événements cardiovasculaires, sans différence statistiquement significative entre les groupes. Dans la plupart des essais, les bilans n'ont pas non plus eu d'effet démontré sur la consommation de tabac et d'alcool. Quelques bénéfices apparents, mais modestes, ressortent toutefois des bilans de santé : l'augmentation du repérage de maladies chroniques telle que l'hypertension artérielle, l'amélioration, faible à modérée, du contrôle de facteurs de risques cardiovasculaires, et le sentiment d'une meilleure santé ou de moindre anxiété chez les participants.
Plus inquiétant, de tels bilans exposent aussi à la découverte et au traitement d'affections qui n'auraient entraîné ni symptôme ni la mort et aux effets indésirables de ces traitements - sans toutefois que leur fréquence ait été mesurée -, autrement dit à du surdiagnostic et à du surtraitement.
Si les études ainsi passées en revue sont très hétérogènes au regard de l'époque où elles ont été réalisées, de la durée de suivi des patients, des examens pratiqués, ou de la diversité de l'échantillon considéré, la revue conclut que les résultats invitent malgré tout à « ne proposer que les dépistages qui ont une balance bénéfices-risques démontrée favorable pour les patients ».
Ces résultats concordent avec ceux du Haut Conseil de la santé publique, qui estimait en 2009 qu'il n'existait que « de très faibles éléments de preuve concernant l'intérêt d'une consultation périodique de prévention dédiée » 260 ( * ) . Le HCSP ajoutait même qu'« à travers la revue de littérature, les expériences analysées [...] et les auditions réalisées, il apparaît que l'approche par tranche d'âge est considérée comme peu adaptée » .
Le travail du HCSP le conduit à mettre davantage en lumière deux autres logiques : d'une part, les « consultations dédiées au moment de certains “événements de vie” correspondant à des ruptures de différentes natures », tels que l'adolescence et l'entrée dans le dispositif du médecin traitant, le chômage et les difficultés d'insertion, ou encore la retraite. Certaines études spécifiques récentes semblent aller dans le même sens 261 ( * ) .
D'autre part, le resserrement du lien avec le médecin traitant. Ce dernier est en effet le premier à exercer, dans sa pratique quotidienne, une activité de prévention, qui peut d'ailleurs, selon certains travaux, représenter près d'un cinquième des consultations 262 ( * ) . Couplée à une amélioration de la coopération entre professionnels et de l'organisation des prises en charge d'aval, la bonne utilisation du parcours de soin et la confiance entretenue avec son médecin traitant peut donc contribuer efficacement à la politique de prévention.
B. Le dispositif proposé : quatre consultations à des âges clés de la vie adulte, dont deux nouvelles, financées par la sécurité sociale
Le 2° du I crée dans le code de la santé publique un nouvel article L. 1411-6-1 dont la rédaction s'inspire de celle de l'article relatif au parcours de prévention des enfants 263 ( * ) . Il dispose que « tous les adultes de dix-huit ans et plus bénéficient de mesures de prévention sanitaire et sociale qui comportent notamment des rendez-vous de prévention proposés aux assurés à certains âges. Ces rendez-vous de prévention peuvent donner lieu à des consultations de prévention et à des séances d'information, d'éducation pour la santé, de promotion de la santé et de prévention ».
Le 3° du I , qui modifie l'article L. 1411-7 du même code, renvoie à un arrêté ministériel la fixation du nombre et la périodicité des « rendez-vous de prévention, consultations et séances ». L'arrêté fixe en outre l'objet des consultations de prévention et des examens de dépistage, précités, mentionnés à l'article L. 1411-6.
Le 4° du I précise à l'article L. 1411-8 du même code que tout professionnel de santé, quel que soit son mode d'exercice, mais aussi les établissements de santé et les établissements médico-sociaux, le service de santé des armées et tous autres organismes de soins ou de prévention pourront concourir à la réalisation des « rendez-vous de prévention, consultations et séances ». La disposition prévoyant que les médecins qui réalisent les consultations transmettent aux autorités sanitaires compétentes les données agrégées et les données de santé à caractère personnel, dans les conditions fixées par arrêté, est étendue aux données issues également de ces rendez-vous.
Le 1° du II range les rendez-vous de prévention ici créés dans la liste des frais couverts par la protection sociale contre le risque et les conséquences de la maladie formalisée à l'article L. 160-8 du code de la sécurité sociale.
Le 2° du II prévoit, à l'article L. 160-14 relatif à la liste des circonstances dispensant les assurés de participation financière, d'ajouter les consultations de prévention des maladies chroniques destinées aux personnes de quarante à quarante-cinq ans, ainsi que les frais de consultation de prévention des cancers et des addictions, pour les assurés dont l'âge est compris entre vingt et vingt-cinq ans inclus.
L'étude d'impact est un peu plus explicite sur les intentions des auteurs du dispositif. Il s'agira :
- pour les adultes de 20 à 25 ans, de créer une consultation spécifique visant à prévenir les cancers, en luttant contre les addictions au tabac, à l'alcool et à la drogue, et de favoriser une alimentation saine et une activité physique régulière et suffisante . Cette consultation intègre pour les femmes l'objectif de renforcer la prévention du cancer du sein et du col de l'utérus. Elle intervient en complément de la consultation de prévention en santé sexuelle et du dispositif de prévention bucco-dentaire ;
- pour les adultes de 40 à 45 ans, de prévenir l'apparition de maladies chroniques telles que le cancer, le diabète ou les maladies cardiovasculaires grâce à une évaluation systématique des facteurs de risques métaboliques modifiables tels que l'hypertension artérielle, le diabète de type 2, l'hypercholestérolémie. L'étude d'impact indique que « cette évaluation serait complétée, le cas échéant, par une consultation de prévention dédiée à la sortie des facteurs de risque principaux » - tabac, alcool - et de promotion de l'activité physique et d'une alimentation équilibrée ;
- pour les adultes de 60 à 65 ans, de prévenir la perte d'autonomie . Les caractéristiques des mesures envisagées sont celles des rendez-vous créés par la stratégie « Vieillir en bonne santé » précités.
L'étude d'impact résume l'apport réel du mécanisme proposé dans le tableau ci-après.
|
Âges clés |
Mesure |
|
20-25 ans |
Conservation de la consultation santé sexuelle préexistante Création d'un cadre juridique pour une consultation prévention des cancers et des addictions |
|
40-45 ans |
Création d'un cadre juridique pour le rendez-vous intégrant une évaluation préalable des facteurs de risques métaboliques et, le cas échéant, une consultation de prévention des maladies chroniques |
|
60-65 ans |
Création d'un cadre juridique pour pérenniser les rendez-vous de prévention jeunes retraités, priorisant ceux en situation de vulnérabilité et déjà déployés par les caisses d'assurance maladie et retraite afin de prévenir la perte d'autonomie selon une approche globale des grandes capacités fonctionnelles (mesure phare de la stratégie « Vieillir en bonne santé » pour prévenir la fragilité et la perte d'autonomie) |
|
70 ans |
Consultation unique de prévention de la dépendance |
Source : Étude d'impact
Autrement dit, la nouveauté de l'article 17 ne réside pas dans la création de trois occurrences de prévention avec un médecin tout au long de la vie , comme une lecture trop rapide du dossier de presse du projet de loi peut le laisser penser. L'article 17 crée une consultation généraliste à 20-25 ans, nouvelle en effet, ainsi qu'un « rendez-vous » à 40-45 ans, pouvant donner lieu à une consultation, mais pas nécessairement.
L'étude d'impact ne propose d'ailleurs aucune estimation du coût du rendez-vous à 40-45 ans, et se contente de supposer que la moitié des bénéficiaires seront ensuite orientés vers une consultation. Au total, elle estime le coût pour l'assurance maladie, en partant de l'hypothèse d'une consultation facturée 46 euros et d'un taux de recours à ces rendez-vous de 15 % la première année, croissant ensuite pour atteindre 45 % en 2025, à une dizaine de millions d'euros en 2023 et une trentaine de millions d'euros à compter de 2025.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Le texte considéré comme adopté par l'Assemblée nationale après engagement par le Gouvernement de sa responsabilité en vertu de l'article 49, alinéa 3, de la Constitution retient le dispositif de deux amendements qui avaient été adoptés par sa commission des affaires sociales :
- un amendement de Stéphanie Rist et plusieurs de ses collègues précise que les rendez-vous « doivent aussi être le lieu de repérage des violences sexistes et sexuelles » ;
- un amendement de plusieurs députés du groupe Modem précise que ces rendez-vous « ont notamment pour objectif, en fonction des besoins, de promouvoir l'activité physique et sportive et une alimentation favorable à la santé, de prévenir certains cancers et addictions et de promouvoir la santé mentale et la santé sexuelle. Ils sont adaptés aux besoins de chaque individu et prennent notamment en compte les besoins de santé des femmes et la détection des premières fragilités liées à l'âge en vue de prévenir la perte d'autonomie ».
III - La position de la commission
Suivant l'analyse de sa rapporteure, la commission porte un regard circonspect sur plusieurs aspects du dispositif, qu'elle invite par conséquent à préciser.
• Clarifier la nature du service rendu à l'assuré
L'article crée de nouvelles catégories de relation avec les professionnels de santé puisqu'il prend soin de ne pas appeler « examen » ou « consultation », comme le font les dispositifs existants, le service rendu à l'assuré mais « rendez-vous », terme qui n'existe actuellement dans la loi qu'à propos de l'accompagnement du bénéficiaire du RSA 264 ( * ) ou du salarié dont la durée d'absence pour cause de maladie fait craindre la désinsertion professionnelle 265 ( * ) . De même, la notion de « séance » est davantage employée par le législateur pour désigner les réunions des membres d'un corps constitué, telle une assemblée délibérante - pour ne rien dire de ce que prévoit le code du cinéma et de l'image animée.
Il n'est pas même certain qu'un « rendez-vous » donnera jamais lieu à une consultation à quarante ou quarante-cinq ans, on l'a vu. En réponse au questionnaire de la rapporteure, la DGS se contente de préciser que les rendez-vous « s'appuieront sur plusieurs pratiques préventives : l es vaccinations et les dépistages, l'accompagnement pour échanger l'information sur les comportements et attitudes et l'entretien motivationnel pour modifier les habitudes de vie, les traitements préventifs, le cas échéant ».
Il semble à la rapporteure qu'on ne saurait faire l'économie d'un examen clinique de la personne à laquelle on prétend apporter un accompagnement personnalisé, et que, par conséquent, améliorer la lisibilité du dispositif et la sincérité des promesses faites aux assurés exige de toiletter sa rédaction pour prévoir que c'est bel et bien de consultations de prévention qu'il s'agit.
Il lui a également semblé qu'il importait, si l'on s'accordait à faire de ces rendez-vous de véritables consultations - lesquelles peuvent d'ailleurs être réalisées par différents professionnels de santé -, de limiter le recours à la télémédecine dans ce cas de figure. C'est pour partie l'objet de l'amendement n° 47.
• Sécuriser le choix des bornes d'âge et l'objet des rendez-vous
Si l'on admet avec le HCSP que la prévention gagne en efficacité à cibler certains moments de rupture, alors la consultation à 20-25 ans peut sans doute prétendre ancrer les bons réflexes à l'entrée dans la vie active ou à l'établissement d'une relation avec un médecin traitant. De même, la généralisation de la consultation à 65 ans préviendrait les risques attachés au passage de la vie active à la retraite. Reste l'épineuse question du milieu de vie.
Le HCSP a certes déjà identifié le passage des 40-45 ans comme une étape importante pour la prévention de la maladie d'Alzheimer et des maladies apparentées 266 ( * ) , en dépistant alors l'hypertension artérielle et les autres facteurs de risques cardiovasculaires, mais il ne proposait pas de créer une consultation spécifique à cette fin. Selon les professionnels de santé auditionnés par la rapporteure toutefois, la prévention de certains risques justifierait aussi bien de créer une consultation à 50-55 ans, voire de différencier les âges selon les sexes.
La commission, qui ne prétend certes pas trancher ici un débat scientifique encore ouvert, observe encore que les exemples étrangers éclairent moins sur le choix d'une borne d'âge plutôt qu'une autre que sur les conditions de succès de tels dispositifs.
Au Royaume-Uni, l'organisation d'un bilan de santé, le « NHS health check », pour toute personne de 40 à 74 ans, a été imposée en 2008 à toutes les collectivités territoriales, à l'initiative du gouvernement de Gordon Brown. Cette consultation gratuite est destinée à détecter en particulier les risques de problèmes cardiovasculaires. La démonstration de l'intérêt en termes de santé publique de ces évaluations ne semble toutefois pas avoir été faite de manière incontestable. Le secrétaire d'État à la santé a d'ailleurs annoncé en 2019 le ciblage progressif sur des individus présentant un certain profil de risque - et plutôt quadragénaires pour la prévention des dangers de l'alcool, et septuagénaires pour celle des problèmes cardiovasculaires - d'un programme manifestement jugé assez coûteux. La crise sanitaire semble avoir reporté la mise en oeuvre de ces ajustements.
Un autre exemple, souvent invoqué au soutien des consultations de prévention de milieu de vie, auquel fait penser le présent dispositif, est celui du Västerbotten intervention programme , créé en 1984 dans le comté suédois du même nom. Les bilans offerts aux personnes de 40, 50 et 60 ans, accompagnés d'un entretien motivationnel avec un infirmier pouvant donner lieu à accompagnement par un médecin, ont semble-t-il donné de spectaculaires résultats en termes de réduction de consommation de tabac et d'alcool, de cholestérolémie, d'hypertension, d'activité physique, et même d'espérance de vie 267 ( * ) . L'une des études les plus citées sur la question met toutefois en avant, pour expliquer ces résultats, la stabilité de l'accompagnement, la bonne connaissance des patients par les professionnels de santé, ou encore un très fort taux de recours qu'explique sans doute en partie la grande cohésion des communautés villageoises qui peuplent le comté assez rural de Västerbotten 268 ( * ) .
Afin de rendre plus robuste le séquençage des consultations de prévention, l'amendement n° 47 précité précise également que le nombre, le contenu et les occurrences de ces examens, sont fixés par voie réglementaire après avis du HCSP. Les occurrences pourront ainsi être un âge si l'on y tient, ou bien une situation sociale précise - tel le bénéfice d'un minimum social ou l'inscription à pôle emploi depuis une certaine date, ou tel autre facteur déclencheur que la science identifiera.
• Cibler activement les personnes éloignées des soins pour pallier les effets prévisibles d'examens facultatifs
La question du caractère facultatif des rendez-vous, et des résultats que l'on peut dès lors raisonnablement en attendre, doit également être posée.
Le risque ne semble pas totalement écarté que profitent prioritairement de ces bilans de santé les personnes déjà les plus soucieuses de leur état, et qu'ainsi les inégalités en santé ne s'accroissent, à rebours de l'objectif poursuivi.
C'est dans cette optique que la commission des affaires sociales du Sénat avait déjà eu l'occasion de plaider pour la création d'une consultation de prévention de la perte d'autonomie obligatoire autour de 75 ans, comme cela se pratique, avec un certain succès semble-t-il, au Danemark 269 ( * ) .
Ce n'est pas ignorer pourtant les difficultés
opérationnelles de la chose. Compte tenu de la démographie
médicale, il n'est pas démontré que les différents
praticiens requis pour effectuer des consultations obligatoires auraient le
temps de s'y consacrer. Mais à l'inverse, si le taux de recours aux
rendez-vous proposés ne dépasse guère les 15 %
prudemment affichés, à quelle efficacité le
dispositif pourra-t-il seulement prétendre ? D'autant
qu'en 2021, 11 % de la population n'avait pas de médecin
traitant déclaré
- soit plus de 5 millions de
Français.
Le ciblage et surtout l'incitation déterminée des personnes éloignées des soins à consulter sera donc à l'évidence la variable la plus déterminante pour assurer au dispositif le moindre début de résultat. Or, pour l'heure, ses modalités d'organisation sont beaucoup trop floues pour rassurer complètement. La DGS assure, dans ses réponses au questionnaire de la rapporteure, que « le numérique sera une part intégrante du dispositif » : qu'ainsi l'espace numérique de santé « intégrera des messages de prévention adaptés à l'âge », que les caisses « transmettront des invitations » - comment ? -, que Santé publique France créera un site internet pour la tranche d'âge 40-45 ans, et que les rendez-vous seront suivis dans le dossier médical partagé.
Il semble à ce stade utile de préciser le dispositif pour améliorer l'information ciblée, par la Cnam, des assurés qui auraient besoin de ces rendez-vous, et pour faciliter la transmission d'informations entre les professionnels de santé. Tel était l'objet de l'article 46 ter du projet de loi de financement de la sécurité sociale pour 2022, qui avaient été regardé comme un cavalier social ; rattaché au dispositif de l'article 17 toutefois, sa présence en loi de financement se justifie. C'est ce à quoi procède l'amendement n° 49.
• Élargir le financement des examens de prévention
La DGS justifie le choix de faire entièrement financer les rendez-vous de prévention par l'assurance maladie d'abord par une forme de parallélisme avec les consultations de prévention du cancer du sein et du col de l'utérus, de prévention bucco-dentaire, de santé sexuelle, et les rendez-vous au moment du passage à la retraite, qui sont déjà intégralement pris en charge. Ensuite, il vise à garantir l'absence de reste à charge pour les assurés qui ne disposent pas d'une couverture complémentaire. Enfin, la prise en charge intégrale vise à simplifier les démarches des assurés et des professionnels de santé, en facilitant le recours au tiers payant.
Or la participation des complémentaires permettrait d'alléger la charge supportée par l'assurance maladie, qui finance précisément déjà un certain nombre de dispositifs spécifiques. Les mutuelles étant engagées dans la couverture du risque et le dépistage, les inclure dans le dispositif renforcerait en outre les moyens d'identification des patients qui auraient le plus besoin de ces consultations.
La Fédération nationale de la mutualité française estime par exemple que sa couverture des consultations de psychologue a de très loin dépassé celle déployée par l'assurance maladie au titre du dispositif « Monpsy » entre avril et décembre 2021. La part des assurés dépourvus de complémentaire n'est en outre que de 4 %, et réduite encore par les bénéficiaires de la complémentaire santé solidaire. L'argument de la complexité de gestion enfin doit lui aussi être nuancé.
Aussi l'amendement n° 48 propose-t-il d'introduire un ticket modérateur au dispositif pour les consultations postérieures à 25 ans, afin de permettre aux organismes complémentaires de participer au financement des consultations de prévention, de participer aux efforts d' « aller-vers » les populations qui en auraient besoin, et ainsi d'atteindre un taux de recours plus élevé que l'objectif de 15 % affiché prudemment par le Gouvernement.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
Article
18
Élargir le dépistage sans ordonnance et la prise en charge
à 100 % pour les moins de 26 ans, à d'autres infections
sexuellement transmissibles que le VIH
Cet article élargit le dépistage sans ordonnance et la prise en charge à 100 % pour les moins de 26 ans à d'autres infections sexuellement transmissibles que le VIH.
La commission vous demande d'adopter cet article sans modification.
I - Un élargissement nécessaire du dépistage sans ordonnance et gratuit de certaines infections sexuellement transmissibles
A. Une prévalence d'IST qui invite à ne pas relâcher les efforts de prévention
1. Des IST en recrudescence
La situation des infections sexuellement transmissibles (IST) en France est inquiétante à un double titre.
Les autorités sanitaires observent d'abord depuis quelques années la recrudescence de certaines infections. Pas tant certes le VIH, dont la prévalence semble se stabiliser : le taux de positivité des dépistages, qui avait diminué entre 2014 et 2018, s'est stabilisé en 2019 à 1,9 pour 1 000 sérologies. La hausse est nette en revanche pour certaines IST bactériennes depuis plusieurs années : entre 2017 et 2019, les diagnostics de syphilis ont progressé de 11 %, ceux de Chlamydia trachomatis de 29 % et ceux d'infections à gonocoque de 21 %.
De plus, la multirésistance aux antibiotiques des gonocoques, Chlamydiae et mycoplasme se développe et augmente le risque d'impasse thérapeutique.
La crise sanitaire liée à la covid-19 a en outre retardé la lutte contre ce phénomène. L'activité de dépistage du VIH, qui avait augmenté entre 2013 et 2019, a diminué de 14 % entre 2019 et 2020, en raison d'une baisse importante du recours au dépistage lors du premier confinement, au printemps 2020. Cette baisse a également concerné le nombre de diagnostics des trois principales IST bactériennes : entre 2019 et 2020, le nombre de diagnostics d'infection à Chlamydia trachomatis a diminué de 8 % en secteur privé et de 31 % en centres gratuits d'information, de dépistage et de diagnostic (CeGIDD), le nombre de diagnostics d'infection à gonocoque a diminué de 13 % en CeGIDD, et, enfin, le nombre de diagnostics de syphilis a diminué de 18 % en CeGIDD.
2. Un effort de dépistage perfectible
L'article L. 162-13-2 du code de la sécurité sociale dispose depuis 2010 qu'« un examen de biologie médicale réalisé à la demande du patient ne fait pas l'objet d'un remboursement ».
Le dispositif « Au labo sans ordo », renommé « VIHTest », permet toutefois depuis sa généralisation par la LFSS pour 2022 270 ( * ) l'accès au dépistage sérologique de l'infection par le VIH dans tous les laboratoires de biologie médicale sans ordonnance et avec prise en charge à 100 %.
Sa mise en oeuvre a fait l'objet d'une instruction à destination des ARS publiée le 29 décembre 2021 271 ( * ) . Dans chaque région, un comité de pilotage a été constitué avec les représentants d'usagers, les professionnels et les structures engagés dans la mise en oeuvre de la politique régionale de santé sexuelle. Chaque ARS a choisi l'opérateur en charge du dispositif de navigation afin d'orienter le patient en cas de sérologie positive : comité de la coordination régionale de la lutte contre les infections sexuellement transmissibles et le VIH (Corevih) ou plateforme nationale de Sida Info Service.
La commission ne dispose toutefois pas d'éléments de bilan du dispositif, les premières données de la Cnam permettant de le réaliser n'étant attendues que pour novembre 2022, date de réunion d'un premier comité national de suivi.
En 2018, la Haute autorité de santé (HAS), réévaluant la stratégie de dépistage à Chlamydia trachomatis, recommandait d'organiser notamment un dépistage opportuniste systématique des femmes sexuellement actives de 15 à 25 ans inclusivement, y compris les femmes enceintes, ainsi qu'un dépistage opportuniste ciblé :
- des hommes sexuellement actifs, présentant des facteurs de risque, quel que soit l'âge ;
- des femmes sexuellement actives de plus de 25 ans présentant des facteurs de risque ;
- des femmes enceintes consultant pour une IVG, sans limite d'âge.
B. Le dispositif proposé
Le 1° modifie l'article L. 162-13-2 du code de la sécurité sociale pour compléter l'alinéa prévoyant le remboursement des examens de dépistage du VIH par celui des examens de dépistage « des autres infections sexuellement transmissibles dont la liste est fixée par arrêté du ministre chargé de la santé et du ministre chargé de la sécurité sociale ».
La direction générale de la santé fait savoir à la commission que les infections à Chlamydia trachomatis et à gonocoque sont prioritairement envisagées, et que « la question de la syphilis et de l'hépatite B se pose également ».
Le 2° modifie l'article L. 160-14 du même code pour préciser que les frais liés au dépistage sérologique de l'infection par le VIH ainsi que afin, d'après l'exposé des motifs, de prendre entièrement en charge cette dépense pour les assurés de moins de 26 ans, conformément aux recommandations de la HAS.
L'étude d'impact estime que l'article pourrait occasionner un coût supplémentaire pour l'assurance maladie d'environ 6 millions d'euros par an . Cette estimation se fonde sur l'hypothèse tirée de l'expérimentation « Au labo sans ordo » selon laquelle 7 % des dépistages se font directement en laboratoire. Considérant que l'expérimentation a été menée en période de crise sanitaire, une telle proportion est sans doute un minimum.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Cet article n'a fait l'objet d'aucune modification dans le texte considéré comme adopté par l'Assemblée nationale aux termes de l'article 49, alinéa 3, de la Constitution.
III - La position de la commission
La commission voit dans cet article un utile moyen de freiner la recrudescence des infections bactériennes sexuellement transmissibles dans notre pays. En conséquence, elle vous demande de l'adopter sans modification.
Article 18 bis
(nouveau)
Dépistage néonatal de la drépanocytose
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, autorise l'État à expérimenter le dépistage systématique de la drépanocytose dans un maximum de trois régions.
La commission vous demande de supprimer cet article.
I - Le dispositif proposé : un dépistage obligatoire et systématique de la drépanocytose
Cet article est issu d'un amendement du groupe Renaissance, dont le dispositif a été retenu dans le texte sur lequel le Gouvernement a engagé sa responsabilité sur le fondement de l'article 49, alinéa 3, de la Constitution.
Il dispose qu'à titre expérimental, l'État peut autoriser la réalisation d'un dépistage néonatal de la drépanocytose de façon systématique et obligatoire ( I ).
Un décret déterminerait les modalités de mise en oeuvre de cette expérimentation sur les territoires arrêtés par les ministres chargés de la santé et de la sécurité sociale, « dans la limite de trois régions » ( II ).
Le Gouvernement remettrait enfin au Parlement un rapport d'évaluation de cette expérimentation au plus tard six mois avant son terme, afin d'éclairer l'opportunité de la généraliser ( III ).
II - La position de la commission
La drépanocytose est une maladie génétique détectée chez un peu moins de 400 bébés par an en France : ils étaient 382 en 2012, dont 310 en métropole et 72 outre-mer. En France, 30 000 personnes sont porteurs de la maladie 272 ( * ) .
Les populations à risque pour la drépanocytose sont originaires des zones d'endémie palustre, telle l'Afrique subsaharienne et, depuis les XVII e et XVIII e siècles, des régions d'Amérique du Nord, du Brésil et des Caraïbes où des migrations volontaires ou forcées les ont conduites.
Le dépistage de la maladie peut être systématique ou ciblé. Les États-Unis et le Royaume-Uni sont les premiers pays à avoir mis en place le dépistage systématique. Il existe en outre dans certains États canadiens et, au Brésil, dans deux régions et dans des localités sélectionnées. En Belgique, Bruxelles l'organise depuis plus de vingt ans, et Liège depuis quinze ans. C'est aussi le cas aux Pays-Bas depuis 2007, et dans deux communautés autonomes espagnoles.
En France, le dépistage néonatal de la drépanocytose est obligatoire et systématique dans les départements et régions d'outre-mer depuis 1989 ; en métropole, il est ciblé, sur les populations considérées à risque, depuis 1995.
Critères de dépistage ciblé de la drépanocytose en métropole
Un nouveau-né est dépisté si :
- les deux parents sont originaires d'une région à risque, ou un seul des deux si le deuxième n'est pas connu ;
- s'il existe des antécédents de syndrome drépanocytaire majeur dans la famille ;
- s'il existe un doute pour les critères précédents.
Populations concernées par la drépanocytose (régions à risque) :
- départements français d'outre-mer : Antilles, Guyane, la Réunion, Mayotte ;
- tous les pays d'Afrique subsaharienne et le Cap-Vert ;
- Amérique du Sud (Brésil), Noirs d'Amérique du Nord ;
- Inde, Océan Indien, Madagascar, Île Maurice, Comores ;
- Afrique du Nord : Algérie, Tunisie, Maroc ;
- Italie du Sud, Sicile, Grèce, Turquie ;
- Moyen-Orient : Liban, Syrie, Arabie Saoudite, Yémen, Oman.
Source : HAS
En 2014, interrogée sur ce point par la direction générale de la santé (DGS), la Haute Autorité de santé (HAS) n'a pas considéré opportun de préconiser le dépistage néonatal systématique de la drépanocytose, estimant que « l'efficacité et l'efficience de l'extension de ce dépistage à tous les nouveau-nés en France métropolitaine ne sont pas scientifiquement démontrées ».
La HAS observait en outre que les tests utilisés identifient inévitablement chez les nouveau-nés des hétérozygoties et que « cette découverte soulève la question de l'information à délivrer autour de cet état. Il s'agit en effet d'une information complexe qui peut être associée à des interrogations et incompréhensions quant aux conséquences tant sur la santé, qu'en termes de projets familiaux ».
L'exposé des motifs de l'amendement s'appuie pour introduire une expérimentation du dépistage systématique sur la décision rendue par le Défenseur des droits en 2018, qui préconise le passage d'un dépistage ciblé à un dépistage systématique en se fondant sur deux arguments 273 ( * ) .
D'une part, « pour cibler les diagnostics néonataux sur les populations les plus à risque, les professionnels de santé cherchent à connaitre l'origine géographique des parents en se fondant, dans les faits, souvent sur des caractéristiques visibles telle que la couleur de peau. Ces pratiques tendent à stigmatiser certains groupes de la population ».
D'autre part, ces pratiques « pourraient [...] être de moins en moins efficaces au vu des brassages de populations en France métropolitaine. Or, l'absence de dépistage de personnes à risque mais non concernées par les actions de dépistage ciblé présente des conséquences médicales majeures ».
Le Défenseur des droits estime en outre que « la position arrêtée par la HAS pose [...] question dans la mesure où elle repose essentiellement sur le manque de données épidémiologiques fiables et non sur une démonstration de la non-efficacité d'une stratégie de dépistage systématique au vu de la situation. La HAS n'a proposé aucune mesure pour pallier ce manque de données ».
Le ministre de la santé et de la prévention a annoncé le 2 août dernier vouloir expérimenter le dépistage systématique de la drépanocytose 274 ( * ) . Le programme du candidat Emmanuel Macron à l'élection présidentielle de 2022 promettait plus évasivement « des plans de détection et de prévention relatifs à la santé mentale, à l'infertilité, à la drépanocytose... » 275 ( * ) .
Sollicitée à cette occasion, la HAS fait cependant savoir à la rapporteure que son collège s'apprête à adopter un nouvel avis revenant sur celui de 2014, pour préconiser le dépistage systématique de la drépanocytose. Une telle position rendrait dès lors l'expérimentation prévue à cet article inopportune. C'est pourquoi l'amendement n° 50 vise à le supprimer.
La commission vous demande en conséquence de supprimer cet article.
Article
19
Élargir aux majeures la délivrance gratuite de la
contraception d'urgence en pharmacie sans prescription médicale
Cet article étend aux majeures la délivrance gratuite de la contraception d'urgence en pharmacie sans prescription médicale.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
I - Le dispositif proposé
La pilule de contraception d'urgence (PCU) est disponible en pharmacie sans prescription médicale en France depuis 1999. Sa prise en charge obéit à des règles particulièrement complexes.
Lorsqu'elle est délivrée en pharmacie, sa prise en charge diffère en fonction de l'âge de la femme :
- pour les majeures de plus de 26 ans, sa prise en charge s'élève à 65 % et est conditionnée à la présentation d'une prescription médicale ;
- pour les majeures de moins de 26 ans, sa prise en charge à 100 % est conditionnée à la présentation d'une prescription médicale ;
- pour les personnes mineures, elle est délivrée gratuitement sans prescription.
Sa délivrance gratuite peut également se faire dans le cadre d'accès à des structures spécifiques pour des populations spécifiques, où elle est en principe précédée d'un entretien avec un professionnel de santé :
- dans les centres de santé sexuelle, pour les majeures sans couverture sociale, les médicaments nécessaires à la contraception d'urgence peuvent être délivrés sans prescription médicale et de façon anonyme et gratuite ;
- dans les centres gratuits d'information, de dépistage et de diagnostic des virus de l'immunodéficience humaine, des hépatites et des infections sexuellement transmissibles (CeGIDD), les médicaments nécessaires à la contraception d'urgence peuvent être délivrés sans prescription médicale et de façon anonyme et gratuite pour toutes ;
- dans les établissements d'enseignement du second degré, les infirmiers peuvent délivrer aux élèves mineures et majeures une contraception d'urgence à titre gratuit ;
- dans les services de santé universitaire (SSU), les infirmiers exerçant dans ces services peuvent délivrer aux étudiantes la contraception d'urgence à titre gratuit.
En 2013, la HAS identifiait parmi les obstacles au recours à la contraception d'urgence : les « difficultés d'accessibilité physique (géographique et temporelle) », les « freins financiers en général et la limite de la gratuité aux mineures (en termes d'âge et de sexe) en situation d'urgence en particulier », et la « législation restrictive de délivrance en milieu scolaire ». Saisie alors par la DGS pour examiner l'hypothèse d'une prescription à l'avance de la contraception d'urgence, la Haute Autorité avait plutôt écarté cette piste, sauf dans certaines situations, considérant que les études disponibles n'en démontraient pas l'efficacité 276 ( * ) .
Aussi l'étude d'impact prétend-elle emprunter par cet article une nouvelle voie visant à la fois à épargner du temps médical dans un contexte de démographie médicale insuffisante, et à remédier aux freins financiers à l'accès à ce médicament.
B. Le dispositif proposé
Le I complète l'article L. 5134-1 du code de la santé publique d'un alinéa disposant que le remboursement ou la prise en charge par les organismes de sécurité sociale des médicaments ayant pour but la contraception d'urgence, dispensés en officine et inscrits sur la liste des spécialités remboursables, ne sont pas subordonnés à leur prescription.
Le II ajoute, à l'article L. 160-14 du code de la sécurité sociale, « les frais d'acquisitions de médicaments ayant pour but la contraception d'urgence » à la liste des circonstances exonérant l'assuré de participation financière.
Le III précise que cette mesure entre en vigueur le 1 er janvier 2023.
L'étude d'impact estime, à partir du constat que 540 000 boîtes de contraception d'urgence remboursées ont été vendues en 2019 aux plus de 18 ans, et que 10 % seulement ont été effectivement remboursées, que la mesure occasionnerait certes une économie de 8,9 millions d'euros en consultations évitées, mais un coût de remboursement des boîtes aujourd'hui non ou partiellement remboursées d'environ 25 millions d'euros, soit un coût net total de 16 millions d'euros.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Le texte considéré comme adopté par l'Assemblée nationale après engagement de la responsabilité du Gouvernement en application de l'article 49, alinéa 3, de la Constitution retient un amendement de Mme Prisca Thévenot et plusieurs de ses collègues précisant que les médicaments ayant pour but la contraception d'urgence dispensés en officine sont « accompagnés d'une information écrite, concise et aisément compréhensible mentionnant obligatoirement la consultation prévue aux articles L. 162-8-1 et L. 162-4-5 du code de la sécurité sociale et sa prise en charge sans avance de frais ».
Cette précision vise de manière un peu acrobatique les articles modifiés par coordination avec les dispositions de la LFSS pour 2022 visant à étendre aux assurées de moins de 26 ans l'accès gratuit pour l'acquisition de certains contraceptifs et pour les frais relatifs aux actes et consultations en lien avec la contraception 277 ( * ) .
III - La position de la commission
La commission partage l'objectif poursuivi par cet article consistant à assurer un meilleur accès à la contraception d'urgence aux femmes qui en ont besoin, et estime que l'évaluation des impacts du dispositif doit encore être complétée par celui des interruptions volontaires de grossesse évitées.
Or le nombre d'IVG reste à un niveau
élevé : en 2021, 223 300 IVG ont
été pratiquées, niveau stable depuis 2020, année de
baisse essentiellement imputable à la crise sanitaire. Le taux global de
recours à l'IVG, lui, tend à augmenter en raison de la baisse du
nombre de femmes en âge de procréer : en 2020 et
en 2021, il suit les évolutions du nombre d'IVG et s'établit
à 15,5 IVG pour 1 000 femmes âgées
de 15 à 49 ans en France
- moyenne qui cache un ratio
14,9 pour 1 000 en France métropolitaine et 29,5 dans les
territoires d'outre-mer
278
(
*
)
.
Il conviendra cependant d'assortir cette souplesse nouvelle d'une information adaptée à l'attention des patientes majeures , notamment pour éviter le mésusage d'un médicament n'ayant pas vocation à être pris plusieurs fois au cours du même cycle menstruel.
La partie réglementaire du code de la santé publique prévoit déjà que la délivrance à une mineure du contraceptif d'urgence non soumis à prescription est « effectuée dans les conditions de confidentialité permettant la tenue d'une conversation à l'abri des tiers », « précédée d'un entretien tendant à s'assurer que la situation de la personne mineure correspond aux critères d'urgence et aux conditions d'utilisation de cette contraception ». L'entretien permet également au pharmacien de « fournir à la mineure une information sur l'accès à une contraception régulière, sur la prévention des maladies sexuellement transmissibles et sur l'intérêt d'un suivi médical » et cette information est « complétée par la remise de la documentation dont dispose le pharmacien sur ces sujets. Le pharmacien communique également à la mineure les coordonnées du centre de planification ou d'éducation familiale le plus proche » 279 ( * ) .
D'après le conseil national de l'ordre des pharmaciens, ces conditions sont aisément remplies dans la quasi-totalité des officines, et les brochures destinées à être remises systématiquement par le pharmacien lors de cette dispensation, élaborées avec l'assurance maladie dès 2002, sont partout disponibles 280 ( * ) .
Il semble ainsi que l'obligation d'information par le pharmacien puisse être étendue aux moins de 26 ans sans requérir de disposition législative spécifique : la partie réglementaire du code pourra en temps utile préciser le rôle du pharmacien dans la délivrance de ces médicaments. Une telle extension de son rôle d'information pourra même se faire à un coût supportable pour les officines puisque la conception des brochures précitées ne les rend d'ailleurs pas spécifiquement, à l'exclusion de quelques contacts utiles, destinées au jeune public.
La commission estime en conséquence que la précision apportée à l'Assemblée nationale n'est pas opportune et propose de la supprimer par l'amendement n° 51.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
Article 20
Permettre
aux pharmaciens, sages-femmes et infirmiers de prescrire des vaccins sur la
base des recommandations de la Haute Autorité de Santé
Cet article étend la compétence d'administration et de prescription de vaccins par les pharmaciens, les sages-femmes et les infirmiers.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
A. La situation actuelle : des compétences vaccinales progressivement étendues, surtout à la faveur de la crise sanitaire
1. Les compétences vaccinales des différents professionnels de santé
• Les sages-femmes ont été, outre les médecins, les premières autorisées à prescrire et pratiquer des vaccinations dans des conditions bien précises :
- chez les femmes, depuis 2013 281 ( * ) : contre la rubéole, le tétanos, la diphtérie, la poliomyélite, la coqueluche, l'hépatite B et la grippe puis la rougeole, les oreillons, le papillomavirus humain, le méningocoque C et la varicelle ;
- chez les nouveau-nés : vaccin BCG, contre l'hépatite B en association avec des immunoglobulines spécifiques anti-HBs, lorsque la mère est porteuse de cet antigène ou pour les nouveau-nés nés à Mayotte et en Guyane ;
- et chez les personnes de l'entourage de l'enfant ou de la femme enceinte 282 ( * ) : contre la rubéole, la rougeole, les oreillons, le tétanos, la diphtérie, la poliomyélite, la coqueluche, l'hépatite B, la grippe, les infections invasives à méningocoque C, et les infections invasives à Haemophilus Influenzae de type b.
• Les infirmiers , qui peuvent déjà administrer des vaccins 283 ( * ) , ont été autorisés en 2018 à vacciner contre la grippe saisonnière sans prescription médicale toutes les personnes majeures pour lesquelles cette vaccination est recommandée, y compris les femmes enceintes et les personnes qui n'ont jamais été vaccinées contre la grippe 284 ( * ) .
• Les pharmaciens d'officine ont été autorisés à titre expérimental, en 2017, à pratiquer la vaccination contre la grippe saisonnière, sans prescription médicale, chez les adultes pour qui cette vaccination est recommandée et n'ayant jamais été vaccinés contre la grippe et des personnes à risque particulier, à l'exception des femmes enceintes 285 ( * ) . Ils ont l'année suivante été autorisés à vacciner contre la grippe des publics plus larges. En 2021, les pharmaciens d'officine ont été autorisés à vacciner contre la grippe les personnes majeures non ciblées par les recommandations vaccinales.
2. L'élargissement des compétences vaccinales des professionnels de santé à la faveur de la crise sanitaire
La crise sanitaire liée à la covid-19 a conduit à élargir sensiblement les compétences vaccinales des professionnels de santé :
- les sages-femmes ont été autorisées, d'abord à titre dérogatoire dans le cadre de l'épidémie de covid-19 286 ( * ) , puis de plein droit 287 ( * ) , à administrer et prescrire le vaccin contre la covid-19 à toute personne, à l'exception des personnes ayant des antécédents de réaction anaphylactique à un des composants de ces vaccins ou ayant présenté une réaction anaphylactique lors de la première injection ;
- la loi du 26 avril 2021 288 ( * ) a créé une compétence d'administration des vaccins des pharmacies à usage intérieur et des laboratoires de biologie médicale, compétence que l'arrêté du 7 juillet 2021 a confiée aux « professionnels de santé habilités à la réalisation de la vaccination contre la covid-19 » ;
- l'arrêté du 1 er juin 2021 a autorisé les infirmiers, à titre dérogatoire, à prescrire et administrer le vaccin contre la covid-19 à toute personne, à l'exception des femmes enceintes, des personnes présentant un trouble de l'hémostase et des personnes ayant des antécédents de réaction anaphylactique à un des composants de ces vaccins 289 ( * ) ;
- plusieurs textes réglementaires du 21 avril 2022 ont élargi, à champ législatif constant, d'une part, les compétences d'administration des vaccins des pharmaciens d'officine et des infirmiers et, d'autre part, la compétence de prescription et d'administration des vaccins des sages-femmes pour les personnes de 16 ans et plus 290 ( * ) .
D'après la DGS, du 27 décembre 2020 au 19 septembre 2022, les vaccinations contre la covid-19 ont été réalisées à 63 % par des médecins, à 18 % par des pharmaciens, et dans une proportion équivalente par des infirmiers. Les sages-femmes ont quant à elles effectué 1 % des injections, et les médecins biologistes libéraux et les chirurgiens-dentistes moins de 1% des vaccinations. Le graphique ci-dessous montre bien la progressive diversification des profils des vaccinateurs contre la covid-19 au cours de la campagne de vaccination en ville.
Nombre d'injections réalisées par semaine selon le type de profession de santé
Source : https://datavaccin-covid.ameli.fr/pages/synthese/
En 2022 et à l'avenir, toujours selon la DGS, les professionnels de santé de ville seront appelés à jouer un rôle plus important que jusqu'à ce jour. Les pharmaciens réalisent en effet 70 % des injections en cette fin d'année et les médecins de ville 20 %.
La Haute Autorité de santé (HAS) a adopté le 27 janvier 2022 291 ( * ) la recommandation vaccinale intitulée « Élargissement des compétences en matière de vaccination des infirmiers, des pharmaciens et des sages-femmes », issue des travaux lancés par une saisine de la DGS en 2018 292 ( * ) et relancés à la faveur de l'épidémie de covid-19 en 2021 293 ( * ) . La Haute Autorité y préconise que, pour l'ensemble des vaccins recommandés chez les personnes de 16 ans et plus du calendrier vaccinal, l'acte d'administration soit élargi aux infirmiers, pharmaciens et sages-femmes, et l'acte de prescription élargi aux infirmiers, pharmaciens et sages-femmes pour tous les adolescents de plus de 16 ans et les adultes, à l'exception des vaccins vivants chez les personnes immunodéprimées.
La HAS recommande toutefois d'assortir cet élargissement d'un certain nombre de préconisations, visant :
- à subordonner l'élargissement des compétences des professionnels au suivi effectif d'une formation complète et approfondie ;
- à renforcer la formation initiale et continue des professionnels de santé en vaccinologie ;
- à mettre en place et généraliser un carnet de vaccination électronique comme outil de traçabilité de la vaccination et d'aide à la décision ;
- à inscrire cette démarche dans le cadre d'un parcours de soins de prévention au-delà de l'acte de prescription et d'accompagner ces mesures d'extension des compétences des professionnels de santé par des campagnes de sensibilisation et d'information ;
- à faire évaluer cet élargissement des compétences vaccinales.
B. Le dispositif proposé
Le I réécrit sept articles du code de la santé publique afin d'autoriser les professionnels ci-après listés à prescrire et administrer certains vaccins dont la liste et, le cas échéant, les personnes susceptibles d'en bénéficier, seraient déterminées par arrêté du ministre chargé de la santé après avis de la HAS et de l'ANSM pour ce qui est de la prescription, et de la seule HAS pour ce qui est de l'administration :
- pour les sages-femmes , les compétences ne sont qu'harmonisées, à l'article L. 4151-2. Un décret simple préciserait les conditions d'application de ces dispositions ainsi que les modalités de traçabilité des vaccinations et de transmission des informations au médecin traitant ( 1° du I ) ;
- pour les infirmiers , l'article L. 4311-1 ici modifié dispose qu'un décret en Conseil d'État préciserait les conditions dans lesquels ils pourront prescrire et administrer les vaccins précisés par voie réglementaire ( 2° et 3° du I ) ;
- pour les pharmaciens d'officine , c'est à l'article L. 5125-1-1 A qu'est prévu le décret en Conseil d'État fixant les conditions de prescription et d'administration des vaccins précisés par voie réglementaire ( 4° du I ) ;
- pour les pharmacies à usage intérieur pour les personnes prises en charge par la structure dont elles relèvent et le personnel exerçant en leur sein, l'article L. 5126-1 prévoit à son tour un décret en Conseil d'État pour déterminer les catégories de personnes habilitées à prescrire et administrer ces vaccins, les potentiels bénéficiaires, et les conditions de réalisation de ces actes ( 5° du I ) ;
- et de même pour certains laboratoires de biologie médicale , aux articles L. 6211-23 et L. 6213-12.
Le II ajuste en conséquence la rédaction de l'alinéa disposant déjà, aux articles L. 162-13-4 et L. 162-16-1 du code de la sécurité sociale, que la convention liant les organismes d'assurance maladie à l'ensemble des pharmaciens d'officine contient la tarification des honoraires dus aux pharmaciens par les assurés au titre de leurs missions de vaccination.
L'étude d'impact estime qu'une telle disposition ferait économiser à l'assurance maladie une douzaine de millions d'euros par an.
Elle précise encore que, pour les pharmaciens d'officine et les infirmiers, la compétence de prescription devra être subordonnée au suivi préalable d'une formation certifiante en vaccinologie dont les modalités seront fixées par voie réglementaire. Pour les pharmacies à usage intérieur et les biologistes médicaux, la compétence de prescription et d'administration des personnels qui seront habilités à réaliser ces actes et qui seront précisés par voie réglementaire devra être subordonnée au suivi préalable d'une formation en vaccinologie dont les modalités seront fixées par voie réglementaire et cadrée par un cahier des charges.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Dans la version du texte considéré comme adopté par l'Assemblée nationale aux termes de l'article 49, alinéa 3, de la Constitution, ont été intégrés à cet article plusieurs mesures de coordination ainsi que le dispositif d'un amendement du groupe Renaissance ajoutant un article L. 6153-5 au code de la santé publique, qui confère également la possibilité d'administrer des vaccins :
- aux étudiants en troisième cycle des études de médecine , dans le cadre d'un stage sous la supervision du maître de stage, pour les vaccins dont la liste et, le cas échéant, les bénéficiaires sont déterminés par arrêté du ministre chargé de la santé pris après avis de la HAS ;
- aux étudiants en troisième cycle des études pharmaceutiques régulièrement inscrits dans une unité de formation et de recherche de sciences pharmaceutiques ou, le cas échéant, dans une unité de formation et de recherche médicale et pharmaceutique, dans le cadre d'un stage sous la supervision du maître de stage ou d'un remplacement et dans les conditions fixées par décret en Conseil d'État. Ne seraient concernés que les vaccins que peuvent administrer les pharmaciens d'officine.
Une telle extension est également conforme aux recommandations de la HAS.
III - La position de la commission
La commission fait observer que la recevabilité de cet article au regard de la loi organique est douteuse, la jurisprudence du Conseil constitutionnel étant assez claire sur l'irrecevabilité des mesures relatives aux compétences de prescription des professionnels de santé 294 ( * ) , incluant l'acte de vaccination 295 ( * ) . Seule prétend sauver l'article la disposition modifiant le code de la sécurité sociale relative à la négociation des tarifs des pharmaciens d'officine.
Sur le fond, cette mesure répond aux attentes des praticiens et aux besoins de santé publique tels que la crise sanitaire liée à la covid-19 les a manifestés.
La commission vous demande d'adopter cet article sans modification.
CHAPITRE
II
RENFORCER L'ACCÈS AUX SOINS
Article
21
Exonération de ticket modérateur sur les transports
sanitaires urgents pré-hospitaliers
Cet article propose d'exonérer de ticket modérateur et ainsi prendre en charge intégralement les transports sanitaires urgents pré-hospitaliers pour l'ensemble des patients.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
A. Des transports sanitaires urgents pris en charge aujourd'hui différemment selon le service assurant le transport
1. Le transport sanitaire urgent en ambulance fait l'objet d'une participation de l'assuré
Les transports sanitaires urgents en ambulance réalisés par des transporteurs sanitaires sont pris en charge à 65 % par l'assurance maladie . Deux millions de trajets urgents pré-hospitaliers de ce type sont recensés chaque année .
Parallèlement, la direction de la sécurité sociale, sollicitée par la rapporteure, a indiqué que les transports effectués par les SMUR représentent 750 000 sorties SMUR en unité mobile hospitalière (primaires, secondaires, terrestres, aériennes et maritimes) dont 542 000 sorties terrestres primaires, et les transports effectués par les SDIS en raison de carences ambulancières sont évalués au nombre de 350 000 en 2020 296 ( * ) .
Le Gouvernement indique dans l'étude d'impact 297 ( * ) de l'article que le ticket modérateur moyen est de 36 euros, pour un montant global de 42 millions d'euros .
2. Une complexité de gestion pour les transporteurs dans le contexte d'une prise en charge d'urgence
Comme le Gouvernement le souligne, de nombreuses exonérations existent déjà concernant le ticket modérateur sur les transports urgents.
À ce titre, sont par exemple dispensés de participation aux frais les patients en affection de longue durée (ALD) , les transports suivis d'une hospitalisation durant laquelle est réalisé un acte coûteux , mais aussi les victimes d'accident du travail, les femmes enceintes ou les pensionnés d'invalidité.
• En 2021, 39 % des assurés ayant eu recours aux transports urgents étaient exonérées du ticket modérateur.
La bonne application de cette exonération nécessite une justification administrative ou une information médicale par exemple dans le cas du lien éventuel avec l'ALD ou de l'hospitalisation consécutive générant la dispense.
Or, et c'est l'une des principales justifications de la mesure, ces éléments peuvent être difficiles voire impossibles à présenter au moment même du transport, alourdissant le processus de facturation .
En outre, les patients soumis au ticket modérateur ne disposent pas toujours dans ces prises en charge urgentes de documents justifiant leurs droits ouverts dans un contrat de complémentaire santé. La facturation en tiers payant est donc rendue complexe et, faute des informations nécessaires, la facturation se trouve parfois reportée . Les transporteurs se trouvent en conséquence face à des retards de facturation et des erreurs ou difficultés de recouvrement.
3. Une cohérence avancée avec les autres modes de transports urgents pré-hospitaliers
Enfin, le Gouvernement présente cet article comme une mesure de cohérence en matière de prise en charge par rapport aux autres modes de transports sanitaires urgents pré-hospitaliers.
En effet, ces mêmes transports urgents ne font l'objet d'aucune participation de l'assuré lorsqu'ils sont réalisés par les structures mobiles d'urgence et de réanimation (Smur) ou par les services départementaux d'incendie et de secours (Sdis) .
• Or, le choix du transport entre Smur, Sdis ou ambulance privée ne relève pas du patient mais du service d'aide médicale urgente, le Samu.
Le Gouvernement considère ainsi qu'il s'agit d'une amélioration de la lisibilité et de l'équité dans les modes de prise en charge.
B. Une exonération de ticket modérateur proposée comme mesure de simplification dans le cadre de transports sanitaires urgents
1. Une exonération de ticket modérateur pour les transports sanitaires urgents pré-hospitaliers
Le I modifie l' article L. 160-14 du code de la sécurité sociale (CSS). Cet article prévoit la possibilité de limiter ou supprimer la participation de l'assuré aux frais de santé, participation communément appelée « ticket modérateur » .
Cette réduction ou suppression du ticket modérateur se fait dans des conditions fixées par décret en Conseil d'État après avis des unions nationales des caisses d'assurance maladie et des organismes d'assurance maladie complémentaire.
Le présent article complète la liste des cas permettant l'exonération de ticket modérateur en ajoutant un 28° visant les « frais de transport réalisé à la demande d'une unité participant au service d'aide médicale urgente » . Le Samu est identifié par renvoi à l'article L. 6311-1 du code de la santé publique définissant l'aide médicale urgente.
Alors que la liste de cas ne compte aujourd'hui que 26 items, il est prévu ici la création d'un « 28° » en tenant compte d'une autre modification intervenant dans le présent LFSS. Ainsi, l'article 18 crée en effet un « 27° » relatif à la prise en charge de dépistages en santé sexuelle.
Si l'énumération de l'article L. 160-14 permet l'exonération ou la réduction de la participation aux frais, l'intention du Gouvernement est bien de procéder non pas à une limitation du ticket modérateur mais à sa suppression . Le transport sanitaire urgent pré-hospitalier serait ainsi intégralement assumé par l'assurance maladie, sans préjudice du statut de l'assuré ou des modalités de sa prise en charge à l'hôpital.
Le II prévoit enfin l'entrée en vigueur de l'article au 1 er janvier 2023.
C. Une dépense supplémentaire pour l'assurance maladie que le Gouvernement entend équilibrer par une augmentation du ticket modérateur sur les transports programmés
1. Un coût de 70 millions d'euros pour l'AMO
• Le Gouvernement estime à 70 millions d'euros par an l'exonération de ticket modérateur proposée au présent article.
Pour ce faire, le Gouvernement retient la répartition des 2 millions de trajets urgents réalisés en 2021 , dont 39 % faisaient l'objet d'une prise en charge à 100 %. Le ticket modérateur facturé était alors d'environ 42 millions d'euros . Le montant estimé à 70 millions d'euros, supérieur à ce qu'aurait représenté la prise en charge en 2021, tient compte de l'augmentation des tarifs prévue par l'avenant 10 à la convention des transporteurs sanitaires .
2. Un équilibre financier de la mesure attendu par une hausse du ticket modérateur sur les transports programmés
Pour autant, le Gouvernement entend rendre neutre financièrement cette nouvelle prise en charge . En effet, il est parallèlement prévu d' augmenter par décret la participation des assurés applicable aux transports programmés .
• Il convient de noter que si les transports urgents pré-hospitaliers concernent pour 39 % des personnes déjà exonérées de ticket modérateur au titre d'une affection de longue durée, cette proportion représente 88 % pour les transports programmés. C'est donc une part réduite des assurés qui portera le coût de l'exonération faite pour plus de 60 % des assurés soumis aujourd'hui au ticket modérateur sur les transports urgents.
Sur les 35 millions de trajets en transports sanitaires programmés, seuls 4 millions ne faisaient en 2021 pas l'objet d'une prise en charge intégrale et étaient soumis un ticket modérateur. Ce dernier atteignait cette même année un montant global de 214 millions d'euros .
Selon le Gouvernement, une augmentation du ticket modérateur moyen de l'ordre de 5 euros, soit un passage de 20 à 25 euros, compenserait le surcoût pour l'assurance maladie. La rapporteure constate cependant que le calcul présenté dans l'étude d'impact repose sur des hypothèses différentes des premiers chiffres évoqués, avec un montant de 247 millions d'euros rapporté à 12,6 millions de trajets.
Enfin, comme souligné par l'étude d'impact, cette augmentation du ticket modérateur n'a pas d'incidence financière pour les 96 % d'assurés couverts par une complémentaire santé .
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Dans le texte sur lequel le Gouvernement a engagé sa responsabilité en application de l'article 49, alinéa 3 de la Constitution, cet article a été retenu sans modification .
III - La position de la commission
La commission partage l'intention d'harmonisation proposée ici entre les régimes de prise en charge qui permet une simplification pour le patient comme pour les sociétés réalisant les transports sur demande du SAMU.
Cependant, il convient de constater que l'exonération de ticket modérateur est ici une facilité opérée faute d'une amélioration suffisante du fonctionnement du tiers payant et d'une traçabilité adéquate des actes et de leurs liens dans un parcours d'actes ou soins successifs.
La commission note en outre que l'exonération du ticket modérateur satisfait la fédération des ATSU de France représentant les transporteurs sanitaires qui y voit « une évidence dans ce segment d'activité ».
La rapporteure souligne par ailleurs que, contrairement à ce qui est souvent fait, y compris dans le présent PLFSS, l'extension du champ de prise en charge par l'assurance maladie obligatoire ne se fait pas ici sans une contribution des complémentaires parallèlement majorée . La commission estime à ce titre qu'il est important de ne pas toujours faire porter davantage de charges sur l'assurance obligatoire sans faire participer en même temps les assurances complémentaires.
Cependant, cette intention d'équilibrage ne reçoit pas le soutien de la fédération qui a indiqué à la rapporteure être opposée à la mesure « miroir » envisagée, cette exonération ne devant selon son président être « en aucun cas, un argument de négociation pour modifier le pourcentage du ticket modérateur du reste [des] activités ».
Sur ce point, la rapporteure estime nécessaire, dans un contexte de tensions fortes sur les dépenses d'assurance maladie obligatoire, d'assurer la juste répartition des charges avec les organismes complémentaires , en veillant à ce que le rééquilibrage ne conduise pas, pour les personnes éventuellement dépourvue de complémentaire, à un reste à charge trop important sur certaines prestations.
La commission vous demande d'adopter cet article sans modification.
Article
22
Rénover la vie conventionnelle pour renforcer l'accès aux
soins
Cet article vise à simplifier, mettre à jour et harmoniser les règles encadrant la conclusion d'accords et conventions entre l'assurance maladie et les professionnels de santé libéraux.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
I - Le dispositif proposé : la mise à jour des règles encadrant la conclusion et le contenu des conventions professionnelles
Nécessaires pour concilier l'exercice libéral des professions de santé, le libre choix de leur praticien par les patients et un haut niveau de socialisation du risque, les conventions conclues entre les caisses d'assurance maladie et les représentants des professionnels reposent sur un cadre normatif complexe et hétérogène.
L'article 22 du projet de loi de financement de la sécurité sociale (PLFSS) vise, d'une part, à simplifier les règles entourant la conclusion des conventions et à mieux associer les structures d'exercice coordonné. Il entend, d'autre part, harmoniser et mettre à jour les règles relatives au contenu des conventions.
A. Simplifier les règles entourant la conclusion des conventions et mieux associer les structures d'exercice coordonné
1. L'architecture de l'activité conventionnelle
L'activité conventionnelle apparaît dense : depuis 2015, plus de soixante documents conventionnels (accords, conventions, avenants) ont été conclus. Trois formes de conventions sont susceptibles d'être signées par les caisses d'assurance maladie avec les professionnels de santé libéraux : l'accord-cadre interprofessionnel, les accords conventionnels interprofessionnels, et les conventions professionnelles propres à chaque profession.
Un accord-cadre interprofessionnel (ACIP) conclu par l'Union nationale des caisses d'assurance maladie (Uncam), d'une part, et l'Union nationale des professionnels de santé (UNPS) , d'autre part, définit les rapports entre les organismes d'assurance maladie et l'ensemble des professions de santé conventionnées. Conclu pour cinq ans au maximum, il ne s'applique à chaque profession que si au moins une organisation syndicale représentative de celle-ci l'a signé 298 ( * ) . Un ACIP a été signé le 10 octobre 2018 par l'Uncam et l'UNPS, qui vise notamment à favoriser le développement de l'exercice coordonné 299 ( * ) .
Des accords-cadres interprofessionnels , visant à améliorer l'organisation, la coordination et la continuité des soins ou la prise en charge des patients, peuvent par ailleurs être conclus entre l'Uncam et des organisations représentatives de plusieurs professions de santé ou, le cas échéant, des centres de santé 300 ( * ) . Ces accords définissent également les engagements et objectifs, notamment de santé publique, de qualité et d'efficience des soins des communautés professionnelles territoriales de santé (CPTS), des équipes de soins primaires, des maisons, centres et professionnels de santé, sous la forme de contrats types pouvant être conclus, localement, avec l'Agence régionale de santé (ARS).
Deux ACI seulement sont en vigueur aujourd'hui :
- un ACI relatif aux structures de santé pluriprofessionnelles, conclu le 20 avril 2017 avec l'Uncam par des syndicats de médecins, sages-femmes, infirmiers, orthoptistes et pharmaciens, ainsi que, notamment, la Fédération nationale des centres de santé 301 ( * ) ;
- un ACI relatif au développement de l'exercice coordonné et au déploiement des CPTS, conclu le 20 juin 2019 302 ( * ) .
Enfin, des conventions professionnelles sont conclues par l'Uncam avec les représentants de chacune des professions concernées. Sont ainsi visés, par exemple, les médecins généralistes et spécialistes 303 ( * ) , les chirurgiens-dentistes, sages-femmes et auxiliaires médicaux 304 ( * ) , les infirmiers 305 ( * ) , les masseurs-kinésithérapeutes 306 ( * ) , les directeurs de laboratoires d'analyses médicales 307 ( * ) , les pharmaciens titulaires d'officine 308 ( * ) et les entreprises de transport sanitaire 309 ( * ) .
La conclusion et le renouvellement des conventions professionnelles concentrent l'essentiel de l'activité conventionnelle . En mars 2022, les partenaires conventionnels ont ainsi conclu une nouvelle convention pharmaceutique 310 ( * ) . L'échéance de la convention médicale de 2016 ayant été reportée au 31 mars 2023 par la loi de financement de la sécurité sociale pour 2021 311 ( * ) , des négociations en vue de la conclusion d'une nouvelle convention avec les médecins libéraux doivent par ailleurs aboutir au premier trimestre 2023.
2. La négociation, la conclusion et l'entrée en vigueur des documents conventionnels
a) Les conditions de négociation et de conclusion des conventions
Préalablement à l'ouverture des négociations et depuis la loi de modernisation de notre système de santé de 2016 312 ( * ) , les ministres chargés de la santé et de la sécurité sociale peuvent définir des lignes directrices dont l'Uncam doit tenir compte dans la négociation 313 ( * ) . Une lettre de cadrage a ainsi, par exemple, été adressée à l'Uncam en prévision de la nouvelle convention médicale, l'invitant notamment à agir contre les inégalités d'accès aux soins, libérer du temps médical et favoriser le déploiement du numérique en santé 314 ( * ) .
Sont habilitées à participer aux négociations des conventions les organisations syndicales reconnues représentatives au niveau national par les ministres chargés de la santé et de la sécurité sociale, en tenant compte de leur indépendance, d'une ancienneté minimale de deux ans, de leurs effectifs et de leur audience 315 ( * ) . L'Union nationale des organismes d'assurance maladie complémentaire (Unocam) peut également y participer.
Les conventions doivent être signées par une ou plusieurs organisations reconnues représentatives au niveau national et ayant réuni, aux élections aux Unions régionales de professionnels de santé (URPS), au moins 30 % des suffrages exprimés au niveau national . Pour les médecins, la convention doit être signée par des organisations représentatives ayant réuni au moins 30 % des suffrages exprimés au niveau national dans chacun des deux collèges, représentant les généralistes et les spécialistes 316 ( * ) . Enfin, les conventions concernant des professions ou prestations pour lesquelles la part des dépenses prises en charge par l'assurance maladie est minoritaire ne sont valides que si elles sont conclues par l'Unocam ou, en cas de refus de celle-ci de conclure, à l'expiration d'un délai, fixé par décret à six mois 317 ( * ) .
Les unions régionales de professionnels de santé (URPS)
Créées par la loi dite « HPST » de 2009, les URPS rassemblent, dans chaque région et pour chaque profession, les représentants des professionnels de santé exerçant à titre libéral 318 ( * ) . Elles contribuent à l'organisation et à l'évolution de l'offre de santé au niveau régional, notamment à la préparation du projet régional de santé et à sa mise en oeuvre 319 ( * ) . Elles sont financées par une contribution obligatoire des professionnels de santé 320 ( * ) .
Les représentants sont élus par les professionnels de santé en exercice libéral conventionnés au scrutin de liste proportionnel. Les listes sont présentées par les organisations syndicales bénéficiant, notamment, d'une ancienneté minimale de deux ans 321 ( * ) .
En cas de rupture des négociations ou d'opposition à la nouvelle convention, un arbitre arrête un projet de convention dans le respect du cadre financier pluriannuel des dépenses de santé. Les partenaires conventionnels engagent des négociations dans les deux années qui suivent son entrée en vigueur. Il cesse d'être applicable à compter de l'entrée en vigueur d'une nouvelle convention 322 ( * ) .
b) Les conditions d'approbation et d'entrée en vigueur des conventions
Les conventions, conclues pour une durée maximale de cinq ans 323 ( * ) , sont transmises par l'Uncam aux ministres chargés de la santé et de la sécurité sociale en vue de leur approbation. L'ordre professionnel est consulté par l'Uncam sur les dispositions conventionnelles relatives à la déontologie de la profession : son avis est transmis simultanément à l'Uncam et aux ministres. Les conventions sont approuvées par les ministres, ou réputées approuvées s'ils n'ont pas fait connaître leur opposition dans un délai de 21 jours 324 ( * ) .
Peuvent s'opposer à la mise en oeuvre d'une convention signée :
- une ou plusieurs organisations syndicales représentatives au niveau national, réunissant la majorité des suffrages exprimés dans chacun des collèges concernés de l'URPS ;
- les ministres chargés de la santé et de la sécurité sociale, pour trois raisons listées par le code de la sécurité sociale : la non-conformité aux lois et règlements en vigueur, des motifs de santé publique ou de sécurité sanitaire, l'atteinte au principe d'égal accès aux soins 325 ( * ) .
Les conventions approuvées acquièrent les effets « qui s'attachent aux dispositions réglementaires » 326 ( * ) : elles s'imposent aux autorités administratives, aux tiers comme à l'ensemble des professionnels concernés, tant qu'ils n'ont pas fait connaître aux caisses primaires d'assurance maladie leur souhait de ne pas être régis par ces dispositions 327 ( * ) .
3. L'article 22 vise à simplifier les règles encadrant la conclusion des conventions et à mieux associer les structures d'exercice coordonné
a) Faciliter la conclusion de conventions
Afin de faciliter la conclusion des accords, conventions ou avenants concernant des professions ou prestations pour lesquelles la part des dépenses prises en charge par l'assurance maladie est minoritaire, le 3° de l'article 22 modifie l'article L. 162-14-3 du code de la sécurité sociale pour préciser que le délai de six mois nécessaire sans accord de l'Unocam ne s'applique pas dans les cas où cette dernière a refusé de prendre part aux négociations.
Le 4° de l'article précise par ailleurs, en complétant l'article L. 162-15 du code de la sécurité sociale, qu'une opposition à une convention, un accord ou un avenant ne peut être formée que par une organisation non signataire.
b) Mieux associer les structures d'exercice coordonné aux ACI les concernant
Le b) du 1° modifie les règles de conclusion des ACI prévues à l'article L. 162-14-1 du code de la sécurité sociale pour prévoir que peuvent être associées des organisations représentant les communautés professionnelles territoriales de santé (CPTS) et les maisons de santé, lorsque l'accord porte sur ces structures. Ces dispositions autorisaient déjà la participation des organisations représentatives des centres de santé.
Le 2° vise à préciser, à l'article L. 162-14-1-2 du code de la sécurité sociale, que la validité des ACI relatifs aux CPTS et maisons de santé est subordonnée à leur signature par au moins une des organisations représentatives des professions représentant ensemble au moins 50 % des effectifs exerçant dans ces structures et par au moins une des organisations représentatives des CPTS et maisons de santé.
B. L'harmonisation et la mise à jour des règles entourant le contenu des conventions
1. Le contenu des conventions professionnelles est encadré par des règles hétérogènes selon les professions
À l'origine concentré sur les questions relatives à la tarification des honoraires, rémunérations et frais accessoires dus aux professionnels de santé, le contenu des négociations conventionnelles s'est considérablement élargi . De nombreux thèmes, touchant à l'organisation du système de santé et à l'accès aux soins, sont désormais abordés par les partenaires conventionnels. Le code de la sécurité sociale liste, d'une part, des thèmes ouverts à la plupart des conventions professionnelles et, d'autre part, des thèmes propres à chacune des professions concernées.
Les thèmes transversaux ouverts à la plupart des conventions professionnelles sont listés par l'article L. 162-14-1 du code de la sécurité sociale. Ceux-ci concernent les médecins généralistes et spécialistes, les chirurgiens-dentistes, sages-femmes et auxiliaires médicaux, les infirmiers, les masseurs-kinésithérapeutes, les directeurs de laboratoires d'analyses médicales et les entreprises de transport sanitaire mais ne couvrent pas, notamment, les pharmaciens d'officine. Y figurent notamment :
- les tarifs des honoraires, rémunérations et frais accessoires dus aux professionnels par les assurés sociaux, qui constituent le coeur historique des négociations conventionnelles ;
- les dispositifs d'aide visant à faciliter l'installation des professionnels ou des centres de santé dans les zones sous-denses ;
- les conditions dans lesquelles les caisses d'assurance maladie participent au financement des cotisations dues par les professionnels de santé au titre de leurs honoraires, par exemple dans le cadre des activités de permanence des soins ;
- les conditions de modulation de la rémunération des professionnels de santé en fonction de leur participation à un cadre d'exercice coordonné.
D'autres dispositions complètent cette liste transversale de thèmes propres aux négociations conventionnelles de chacune des professions , sans que l'hétérogénéité des périmètres conventionnels n'apparaisse toujours fondée.
L'étude d'impact relève ainsi que le code de la sécurité sociale inclut dans le périmètre des conventions des infirmiers libéraux « les conditions à remplir par les infirmiers pour être conventionnés et notamment celles relatives à la durée minimum d'expérience professionnelle acquise en équipe de soins généraux au sein d'un service organisé » 328 ( * ) , sans que de telles mesures de régulation démographique des installations n'existent pour la plupart des autres professions.
Enfin, le périmètre des conventions des pharmaciens d'officine est défini à l'article L. 162-16-1 du code de la sécurité sociale. Il inclut notamment :
- les mesures tendant à favoriser la qualité de la dispensation pharmaceutique aux assurés sociaux et le bon usage des médicaments ;
- les mesures tendant à favoriser le tiers payant ;
- la tarification des honoraires de dispensation dus aux pharmaciens par les assurés sociaux ;
- depuis la LFSS pour 2020 329 ( * ) , les honoraires dus au titre de la réalisation de bilans de médication ou d'entretiens d'accompagnement ou de suivi de patients atteints d'une pathologie chronique.
Les principales dispositions de la convention pharmaceutique du 9 mars 2022
La convention vise à élargir les compétences des pharmaciens en matière de prévention et d'accès aux soins, en leur permettant :
- de réaliser un certain nombre de vaccinations de l'adulte ;
- de participer au dépistage organisé du cancer colorectal par la distribution du kit de dépistage à l'officine ;
- de participer au dépistage et à la prise en charge des cystites aigües chez les femmes.
Elle cherche à améliorer le parcours de soin en définissant les modalités de rémunération :
- des « pharmaciens correspondants » dans les zones sous-denses, pouvant renouveler des traitements chroniques ;
- des dispensations de produits de santé à domicile , dans le cadre du service de retour à domicile des patients hospitalisés mis en place par la Cnam.
Elle incite, enfin, à la dispensation à l'unité des médicaments et crée une rémunération sur objectifs de santé publique (ROSP) visant, notamment, à encourager la juste délivrance des produits de santé.
2. L'article 22 vise à harmoniser les règles encadrant le contenu des conventions et à actualiser le périmètre des conventions pharmaceutiques
a) L'extension du périmètre commun des conventions professionnelles
Le a) du 1° de l'article 22 vise à compléter le périmètre commun à la plupart des conventions professionnelles en insérant, à l'article L. 162-14-1 du code de la sécurité sociale, deux nouveaux alinéas prévoyant que les conventions pourront définir :
- les conditions à remplir par les professionnels de santé pour être conventionnés, relatives à leur formation et expérience, ainsi qu'aux zones sous-denses et sur-denses définies par le directeur de l'ARS en application de l'article L. 1434-4 du code de la santé publique ;
- les conditions de participation à la couverture des besoins de santé dans les mêmes zones.
b) L'actualisation du champ de la convention nationale des pharmaciens d'officine
Enfin, l'article 22 vise à actualiser le champ des conventions pharmaceutiques, pour tenir compte des évolutions récentes des conditions d'exercice et de rémunération des pharmaciens d'officine portées par la convention du 9 mars 2022 330 ( * ) entrée en vigueur en mai.
Le 5° de l'article sécurise ainsi plusieurs des nouveautés de la convention de mars 2022 en complétant l'article L. 162-16-1 pour prévoir que les conventions pharmaceutiques définissent la rémunération due au pharmacien :
- qui participe au programme de dépistage organisé du cancer colorectal ;
- qui dispense des médicaments au domicile d'un patient dans le cadre de l'un des programmes de retour à domicile de l'assurance maladie ;
- qui délivre des médicaments à l'unité ;
- en fonction de son activité et au regard d'indicateurs et d'objectifs fixés conventionnellement.
Il apporte aux mêmes dispositions diverses modifications rédactionnelles, visant notamment :
- à substituer à la notion de « bilan de médication de patients atteints d'une pathologie chronique » celle d'« entretiens d'accompagnement » ;
- à substituer à la notion de « tests rapides d'orientation diagnostique » celle de « tests », permettant de couvrir davantage de situations.
Il supprime, en outre, de l'article L. 162-16-1 les dispositions relatives à la saisine de l'Unocam, l'article L. 162-14-3 les fixant déjà pour l'ensemble des conventions.
Enfin, le 6° de l'article 22 supprime les dispositions de l'article L. 162-16-7 du code de la sécurité sociale prévoyant la fixation annuelle d'objectifs chiffrés relatifs à la délivrance par les pharmaciens de médicaments génériques et bio-similaires, du fait du transfert de ces objectifs dans la ROSP 331 ( * ) .
II - Les modifications adoptées par l'Assemblée nationale
Dans le texte sur lequel le Gouvernement a engagé sa responsabilité, en application de l'article 49 alinéa 3 de la Constitution, la portée des dispositions visant à mieux associer les CPTS et maisons de santé aux négociations conventionnelles a été substantiellement réduite.
Le b) du 1° de l'article 22 , associant les organisations représentant les CPTS et maisons de santé aux négociations d'ACI les concernant, est supprimé.
En conséquence, le 2° de l'article est modifié pour prévoir désormais :
- que la validité des ACI relatifs aux maisons de santé est subordonnée à leur signature par au moins trois organisations représentatives des professions exerçant dans le cadre de ces structures et représentant ensemble au moins 50 % des effectifs des maisons de santé ;
- que les organisations représentant les maisons de santé représentatives au niveau national sont associées en qualité d'observateur aux négociations.
Les dispositions relatives aux CPTS sont abandonnées. Le Gouvernement justifie cet amendement en indiquant que davantage de temps est nécessaire pour que les organisations d'exercice coordonné se structurent et pour que puisse être diligentée une enquête de représentativité.
Enfin et à l'initiative du Gouvernement, un II prévoit désormais à l'article 22 que le délai de six mois avant l'entrée en vigueur de mesures conventionnelles dépensières ne sera pas applicable aux dispositions de la convention médicale de 2023 relatives :
- au recrutement de personnels salariés ayant vocation à assister les médecins dans leur pratique quotidienne ;
- à la participation, à l'effection et à la régulation des soins non programmés ;
- à l'installation et à l'exercice en zones à faible densité médicale.
III - La position de la commission
A. La portée limitée des dispositions de l'article 22
Les dispositions de l'article 22 ne réforment qu'à la marge les règles entourant la conclusion des documents conventionnels et leur portée apparaît limitée.
Si la commission a favorablement accueilli les mesures visant à simplifier et accélérer la procédure de conclusion , en prévoyant qu'une opposition ne peut être formée par une organisation signataire et en précisant que le refus de l'Unocam de signer d'une convention n'impose un délai de six mois avant approbation que dans le cas où celle-ci a participé aux négociations, elle relève toutefois qu'elles ne couvrent que des situations marginales.
La rapporteure observe également que, si la meilleure association des structures d'exercice coordonné prévue par le texte initial a suscité, de la part de certaines organisations représentatives de professions de santé entendues, des inquiétudes, la portée de ces dispositions est considérablement réduite dans le texte transmis.
Enfin, l'étude d'impact souligne que l'extension du périmètre commun des conventions professionnelles aux mesures relatives aux conditions de conventionnement et aux conditions de participation à la couverture des besoins de santé dans les zones sous-denses « n'implique pas mécaniquement la mise en place de tels mécanismes pour toutes les professions, cette faculté étant simplement ouverte pour l'avenir au Gouvernement et aux partenaires conventionnels qui auraient, le cas échéant, également à en déterminer les modalités. » 332 ( * )
À cet égard, la rapporteure souligne qu'il n'appartiendrait pas au Gouvernement de prendre unilatéralement de telles mesures coercitives, qui ne pourraient être décidées, le cas échéant, que par le Parlement ou les partenaires conventionnels . Comme elle a eu régulièrement l'occasion de le rappeler, la commission doute fortement de l'efficacité de telles mesures visant à contraindre l'installation des professionnels . Dans un contexte où près de 90 % du territoire apparaît manquer de médecins libéraux, celles-ci ne conduiraient qu'à distribuer la pénurie. En revanche, elle a jugé souhaitable de laisser aux partenaires conventionnels la liberté de s'emparer de ces questions structurantes.
B. Le suivi insuffisant des incidences financières des conventions
L 'incidence financière des documents conventionnels est insuffisamment suivie et évaluée . Si la commission des comptes de la sécurité sociale inclut, en principe, chaque année dans ses rapports un bilan d'évaluation du respect des engagements financiers contenus dans les conventions 333 ( * ) , celui-ci ne permet pas d'établir un bilan financier précis de l'activité conventionnelle et de son effet sur les dépenses de l'assurance maladie.
Or les honoraires et tarifs définis conventionnellement occupent une place structurante dans les dépenses de santé. Le sous-objectif « soins de ville » s'élève à 103,9 milliards d'euros pour l'année 2023 dans le PLFSS transmis et, représentant 42 % des dépenses prévues, demeure le premier sous-objectif de l'Ondam en montant. Alors qu'entre 2015 et 2019, ce sous-objectif a été fréquemment dépassé, les postes « honoraires médicaux et dentaires », « honoraires paramédicaux » et « laboratoires », relevant de l'activité conventionnelle, ont expliqué plus de la moitié de la croissance des dépenses de soins de ville dans la même période.
Composition et évolution des dépenses de soins de ville
Source : Commission des affaires sociales, d'après des données Cour des comptes et CCSS
À cet égard, le rapport de la commission d'enquête sénatoriale sur la situation de l'hôpital avait observé que « La maîtrise des dépenses d'assurance maladie et la quête du respect de l'Ondam passent pour beaucoup par une stricte régulation des dépenses des établissements de santé, faute de capacités de pilotage développées sur les soins de ville. » 334 ( * )
En conséquence et à l'initiative de la rapporteure, la commission a adopté trois amendements visant à mieux tenir compte de l'incidence financière de l'activité conventionnelle et à mieux associer le Parlement à son suivi.
D'abord, l' amendement n° 53 complète l'article L. 162-15 du code de la sécurité sociale, pour permettre aux ministres de la santé et de la sécurité sociale de s'opposer à l'approbation d'un accord, d'une convention ou d'un avenant qui s'écarterait de manière excessive de la trajectoire financière votée en LFSS. La Cour des comptes a récemment regretté que les conséquences financières des conventions ne figurent pas parmi les motifs de refus d'approbation listés par le code de la sécurité sociale et, plus largement, l'absence de pouvoir de régulation des ministres en la matière.
En outre et afin d'améliorer l'information du Parlement, la commission a adopté un amendement n° 52 modifiant l'article L. 162-14-1-1 du code de la sécurité sociale, pour prévoir que les mesures conventionnelles ayant pour effet la revalorisation des tarifs des honoraires, rémunérations et frais accessoires entrent en vigueur non pas à l'expiration d'un délai de six mois à compter de leur approbation, mais après l'adoption d'une loi de financement de la sécurité sociale tenant compte de leur effet sur la des dépenses d'assurance maladie.
Enfin, considérant que le Parlement ne sera en mesure de se prononcer sur l'application immédiate des mesures portées par la nouvelle convention médicale que lorsque celles-ci auront été négociées et estimées, la commission a adopté un amendement n° 54 visant à supprimer le II ajouté par le Gouvernement à l'article 22.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
Article 22 bis
(nouveau)
Expérimentation de la signature des certificats de
décès par les infirmiers
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, prévoit d'expérimenter, pendant un an et dans la limite de six régions, l'autorisation des infirmiers à signer les certificats de décès.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
I - Le dispositif proposé
A. Le droit existant : les certificats de décès établis par les médecins
La signature d'un certificat de décès est aujourd'hui réservée par la loi aux médecins ou futurs médecins.
En application de l'article L. 2223-42 du code général des collectivités territoriales, l'autorisation de fermeture d'un cercueil ne peut être délivrée « qu'au vu d'un certificat attestant le décès, établi par un médecin , en activité ou retraité, par un étudiant en cours de troisième cycle des études de médecine en France ou un praticien à diplôme étranger hors Union européenne autorisé à poursuivre un parcours de consolidation des compétences en médecine ». Il ne peut être fait appel, pour délivrer un certificat de décès, à un médecin retraité sans activité qu'en cas d'impossibilité pour un médecin en activité d'établir un tel certificat dans un délai raisonnable 335 ( * ) .
Le certificat de décès comprend 336 ( * ) :
- un volet administratif (commune du décès, date et heure de décès, nom, prénoms, date de naissance du défunt, etc .) ;
- un volet médical relatif aux causes du décès ;
- un volet médical complémentaire lorsqu'une autopsie médicale a dû être réalisée dans le but d'obtenir un diagnostic sur les causes du décès 337 ( * ) , ou lorsqu'une autopsie judiciaire a été ordonnée 338 ( * ) .
Seuls les volets administratif et médical sont établis par le médecin, l'étudiant ou le praticien qui constate et atteste, sur place, le décès. Le volet médical complémentaire est établi par le médecin qui procède à l'autopsie médicale ou judiciaire 339 ( * ) .
Le volet médical est transmis à l'Institut national de la santé et de la recherche médicale (Inserm) ou à l'organisme chargé par lui de gérer le système de collecte des certificats de décès 340 ( * ) .
Les certificats de décès réalisés au domicile du patient sont pris en charge par l'assurance maladie , à hauteur d'un tarif forfaitaire que les médecins sont tenus de respecter 341 ( * ) . Un décret précise que ne sont valorisés et pris en charge que les certificats de décès réalisés :
- la nuit entre 20 heures et 8 heures ;
- les samedis, dimanches, jours fériés, lundis précédant un jour férié et vendredis suivant un jour férié ;
- dans les zones sous-denses déterminées par arrêté du directeur général de l'agence régionale de santé (ARS) 342 ( * ) .
B. Le droit proposé : expérimenter la signature de certains actes de décès par les infirmiers
L'article 22 bis , issu d'un amendement de la députée Nicole Dubré-Churat, sous-amendé par le Gouvernement conservé dans le texte sur lequel ce dernier a engagé sa responsabilité, vise à expérimenter la signature de certificats de décès par les infirmiers.
Le I de l'article prévoit ainsi qu'à titre expérimental et pour une durée d'un an, l'État peut autoriser les infirmières et infirmiers à signer les certificats de décès. Les frais relatifs à l'examen impliqué seraient pris en charge par le fonds d'intervention régional. Sur le modèle des médecins, ils prendraient la forme d'un forfait fixé par arrêté.
Le II renvoie à un décret la définition des modalités de mise en oeuvre de l'expérimentation, et à un arrêté la fixation de la liste des territoires participants, dans la limite de six régions.
L'amendement initial de Nicole Dubré-Churat prévoyait que l'expérimentation durerait trois ans mais ne pourrait avoir lieu dans plus de trois régions.
Enfin, le III de l'article prévoit qu'un rapport d'évaluation, se prononçant notamment sur la pertinence d'une généralisation, sera remis au Parlement au plus tard six mois avant le terme de l'expérimentation.
II - La position de la commission
Constatant qu'il est parfois difficile, dans certains territoires, de faire appel à un médecin dans un délai raisonnable, et considérant que cette attente est parfois difficile pour les familles des défunts, la commission a reçu favorablement ces dispositions.
La commission a toutefois jugé la durée de l'expérimentation, fixée à un an par un sous-amendement du Gouvernement, trop courte pour juger de l'efficacité et de l'opportunité de la mesure. Aussi, et à l'initiative de sa rapporteure, elle a adopté un amendement n° 55 qui rétablit les dispositions initialement proposées en fixant la durée de l'expérimentation à trois ans et en limitant son périmètre à trois régions.
La commission a par ailleurs souhaité s'assurer que cette évolution dans la répartition des compétences et des responsabilités soit dûment préparée, en concertation avec les professionnels concernés et après évaluation des bonnes pratiques ou protocoles à retenir. Dans cet objectif et à l'initiative de sa rapporteure, elle a adopté un amendement n° 56 visant à préciser que le décret déterminant les modalités de mise en oeuvre de l'expérimentation devra être pris après avis du conseil national de l'ordre des médecins, du conseil national de l'ordre des infirmiers et de la Haute Autorité de santé.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
Article 23
Ajouter une
quatrième année au diplôme d'études
spécialisées de médecine générale
Cet article ajoute une quatrième année à l'internat de médecine générale, qui serait exercée exclusivement en pratique ambulatoire, afin d'aligner la spécialité de médecine générale sur les autres spécialités et de lutter contre les déserts médicaux.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
I - Le dispositif proposé
L'article 23 prétend porter remède au problème des déserts médicaux en allongeant la formation des internes en médecine générale, selon un dispositif analogue à celui de la proposition de loi, déposée au Sénat le 31 janvier 2022, par M. Bruno Retailleau et un grand nombre de ses collègues, puis adoptée en séance publique le 18 octobre dernier.
Il dispose que les étudiants en médecine générale effectuent une quatrième année d'internat sous forme de stage en pratique ambulatoire, en priorité dans les zones caractérisées par une offre de soins insuffisante ou par des difficultés dans l'accès aux soins.
Pour un aperçu plus large du problème que cette mesure vise à résoudre et d'évaluation de la solution apportée par la proposition de loi, on se reportera avantageusement au rapport fait par Mme Corinne Imbert au nom de la commission des affaires sociales 343 ( * ) .
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Le dispositif retenu par l'article 23, dans sa version issue du texte considéré comme adopté par l'Assemblée nationale aux termes de l'article 49, alinéa 3, de la Constitution, retient les amendements déposés par les députés du groupe Renaissance et par Mme Stéphanie Rist.
Il diffère de celui adopté il y a moins d'un mois par le Sénat à plusieurs égards :
- il fixe à quatre ans la durée de
l'internat de médecine générale, tandis que la proposition
de loi sénatoriale prévoyait plus souplement que le
troisième cycle des études de médecine «
est
d'au moins quatre années
»
- laissant au pouvoir
réglementaire, par exemple pour telle spécialité dont
l'internat devrait être allongé, un levier facile à
actionner en tant que de besoin ;
- il précise que le stage est réalisé « sous un régime d'autonomie supervisée par un praticien situé dans le bassin de vie » : outre que cet ajout rend la phrase syntaxiquement fragile, la notion de « bassin de vie » est équivoque ; le Sénat avait pour sa part privilégié la mention de la « région à laquelle appartient la subdivision territoriale de l'étudiant », ce qui fait référence à des notions déjà présentes dans le code de l'éducation ;
- il avance que ces stages « peuvent permettre la découverte d'une communauté professionnelle territoriale de santé », ce dont on ne saurait disconvenir mais dont on peine à voir la portée effective ;
- il précise que « le cas échéant, la rémunération des étudiants peut faire l'objet d'aménagements spécifiques tenant compte des conditions d'exercice », ce qui est moins précis que la rédaction de la proposition de loi sénatoriale, qui renvoie au décret en Conseil d'État fixant déjà les modalités d'organisation du troisième cycle le soin de déterminer, par dérogation aux dispositions en vigueur sur la rémunération des internes, « les modalités de rémunération propres aux étudiants de la quatrième année de troisième cycle de médecine générale » ;
- la nouvelle durée du diplôme d'études spécialisées de médecine générale s'appliquerait aux étudiants commençant leur troisième cycle à la rentrée 2023, tandis que la formulation retenue par la proposition de loi sénatoriale se contentait d'exclure de son application les étudiants ayant débuté leur troisième cycle à la date de publication du texte.
III - La position de la commission
Pour les raisons exposées dans le rapport fait au nom de la commission des affaires sociales sur la proposition de loi de M. Bruno Retailleau et celles qui figurent ci-dessus, la commission propose d'adopter l'amendement de réécriture n° 57, qui remplace le dispositif de l'article par celui qu'elle a voté le 18 octobre dernier.
La commission vous demande d'adopter l'article modifié par l'amendement qu'elle a adopté.
Article 24
Augmenter l'impact des aides à l'installation
Cet article engage la rationalisation des dispositifs contractuels d'aide à l'installation des médecins dans les zones sous-denses.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
I - Le dispositif proposé : rationaliser les aides à l'installation par voie conventionnelle
A. Des dispositifs nombreux à l'efficacité incertaine
1. Des dispositifs nombreux
La convention médicale de 2016 a créé quatre contrats tripartites signés entre le médecin, l'ARS et la Cnam, destinés à lutter contre la désertification médicale en incitant les médecins à s'installer dans les zones sous-denses visées à l'article L. 1434-4 du code de la santé publique : le contrat d'aide à l'installation des médecins (CAIM), le contrat de transition pour les médecins (Cotram), le contrat de stabilisation et de coordination pour les médecins (Cotrom) et le contrat de solidarité territoriale médecins (CSTM).
Leurs caractéristiques respectives sont résumées dans le tableau ci-après.
|
CAIM |
Coscom |
Cotram |
CSTM |
|
|
Bénéficiaire |
Médecin de secteur 1
|
Médecin conventionné, déjà
installé en zone fragile et en exercice coordonné (en
groupe,
|
Médecin âgé de 60 ans
|
Médecin conventionné installé hors d'une zone fragile |
|
Engagements |
Exercer une activité libérale à temps plein (au moins 2,5 jours / semaine) et participer à la permanence des soins ambulatoire sur le territoire |
Exercer une activité libérale conventionnée en zone identifiée par l'ARS comme fragile |
Accueillant au sein de son cabinet un médecin conventionné de moins de 50 ans exerçant en libéral, s'installant ou installé depuis moins d'un an dans la zone |
Exercer au minimum
|
|
Aide |
50 000 € si au moins
Majoration pour exercice partiel en hôpital de proximité |
5 000 €/ an Majoration pour exercice partiel en hôpital de proximité |
Valorisation de 10 %
|
Valorisation de 10 %
|
|
Durée |
5 ans, non renouvelables |
3 ans, renouvelable tacitement |
3 ans, renouvelable
|
3 ans, renouvelable tacitement |
Source : Caisse nationale d'assurance maladie, DSS
À ces contrats s'ajoutent :
- les aides éventuellement proposées par les collectivités territoriales ;
- de la part de l'État, le contrat de début
d'exercice (CDE), en vigueur depuis le 1
er
avril 2021 en
remplacement des quatre dispositifs préexistants
344
(
*
)
. Conclu avec l'ARS pour une
durée de trois ans non renouvelable, le CDE s'adresse aux
jeunes médecins installés inscrits depuis moins d'un an au
conseil national de l'ordre mais aussi aux
remplaçants
- étudiants en 3
e
cycle ou
remplaçants thésés. Il garantit un revenu dont le montant
est calculé en fonction des honoraires perçus et du plafond
d'aide mensuel ou trimestriel pendant la première année
d'exercice. Le CDE apporte également aux médecins
signataires d'autres avantages : un droit aux congés maladie, une
aide en cas de congés maternité, paternité ou adoption aux
médecins remplaçants, et un accompagnement à la gestion
entrepreneuriale et administrative du cabinet.
2. Une efficience et une efficacité discutables
En janvier 2022, 4 685 contrats parmi ceux proposés par la Cnam étaient en cours d'exécution, répartis ainsi que l'indique le tableau ci-dessous.
Nombre de contrats signés avec la Cnam
|
Année d'adhésion |
CAIM |
Coscom |
Cotram |
CSTM |
|
2017 |
296 |
197 |
21 |
9 |
|
2018 |
417 |
1194 |
19 |
18 |
|
2019 |
465 |
625 |
36 |
20 |
|
2020 |
487 |
189 |
23 |
24 |
|
2021 |
420 |
191 |
22 |
12 |
|
Total en cours au 31/12/2021 |
2085 |
2396 |
121 |
83 |
Source : Cnam
Les montants engagés au titre de cette politique sont élevés : sur la période 2017-2020, 94 millions d'euros ont été versés en tout dans le cadre de ces contrats. Pour l'année 2020, cela représente 31,6 millions d'euros d'aides conventionnelles, dont 18,7 millions d'euros rien que pour les Caim. L'enveloppe moyenne de ces contrats est de 40 000 euros. Les contrats de coordination représentent 11,4 millions d'euros et 10 000 euros d'aide moyenne, tandis que les contrats de transition et de solidarité représentent à eux deux près de 3 millions d'euros. L'aide moyenne est de 25 000 euros pour les Cotram, et de 7 000 euros pour les CSTM.
|
CAIM |
Coscom |
Cotram |
CSTM |
|
|
Total de l'aide conventionnelle |
18 506 479 |
11 300 037 |
806 337 |
648 181 |
|
Total de la majoration ARS |
220 575 |
88 573 |
32 871 |
2 946 |
|
Total aide versée |
18,7 M€ |
11,4 M€ |
0,84 M€ |
0,65 M€ |
|
Montant cumulé (2017-2020) |
70,8 M€ |
20,5 M€ |
1,7 M€ |
1,1 M€ |
|
Aide moyenne par contrat |
40 000 € |
10 000 € |
25 000 € |
7 000 € |
Source : Cnam
Or les résultats imputables à ces actions sont pour le moins mitigés. Selon les chiffres de la Cnam, il y a 52 291 médecins généralistes en 2021, soit 3 % de médecins en moins par rapport à 2013. Depuis 2000, la densité des généralistes libéraux par habitant a ainsi diminué de manière assez régulière, passant de 91 à 78 médecins pour 100 000 habitants. Les inégalités territoriales se sont en outre creusées sans interruption depuis 2016, ainsi que l'illustrent le tableau et la carte ci-après.
|
2016 |
2021 |
|
|
Densité France entière |
79,8 |
77,8 |
|
Minimum France entière |
8,3 (Mayotte) |
12,9 (Mayotte) |
|
Minimum France entière hors Mayotte |
42,6 (Guyane) |
43,6 (Guyane) |
|
Minimum France métropolitaine |
54,2 (Seine-Saint-Denis) |
46,7 (Seine-Saint-Denis) |
|
Maximum France entière |
111,2 (Hautes-Alpes) |
120,7 (Hautes-Alpes) |
|
Rapport de densité |
De 1 à 2,1 |
De 1 à 2,6 |
Source : Cnam
Densité de généralistes pour 100 000 habitants en 2016 et en 2021
Source : Cnam
Dans son rapport de juillet 2022 345 ( * ) , la Cnam observait que, bien qu'il ne puisse être dissocié de facteurs exogènes, l'impact de ces contrats n'avait pas suffi à gommer les déséquilibres de répartition territoriale. La caisse plaidait en conséquence pour « un contrat unique et simplifié d'installation en zone sous-dense ».
B. Le dispositif proposé
Le 1° du I modifie le premier alinéa de l'article L. 1435-4-2 du code de la santé publique pour restreindre le champ des contrats de début d'exercice aux seuls médecins remplaçants ou étudiants éligibles à cette qualité, à l'exclusion des médecins libéraux - déjà installés. Le 2° du I toilette en conséquence la rédaction de la fin de l'article du code.
Le II précise que ces dispositions s'appliqueraient aux contrats conclus à compter du 1 er janvier 2024.
L'exposé des motifs avance que le présent article vise à rationaliser les dispositifs d'aide à l'installation selon la logique suivante :
- pour les médecins conventionnés, un contrat unique sera élaboré dans le cadre de la nouvelle convention médicale permettant de fusionner les différents contrats proposés aujourd'hui par l'assurance maladie ;
- pour les étudiants et les remplaçants qui ne bénéficient pas des dispositifs de la convention avec l'assurance maladie, le contrat de début d'exercice est maintenu. La mesure vise à mieux coordonner au sein d'un territoire les dispositifs d'aide à l'installation et au maintien en zones sous-denses, de manière à les rendre plus lisibles pour les professionnels de santé, à éviter la concurrence des dispositifs et à en maximiser l'impact.
En complément de ces dispositions mais ne nécessitant pas de traduction législative, le projet du Gouvernement inclut la création :
- d'un comité d'aide à l'installation dans chaque département, afin de coordonner l'action des différents partenaires concernés à l'échelon territorial : les collectivités territoriales et leurs groupements, les représentants des professionnels libéraux et des centres de santé, les représentants de l'État et des organismes de sécurité sociale ;
- d'un guichet unique d'information et d'orientation à l'attention des médecins, placé sous l'égide de l'agence régionale de santé, destiné à fournir aux professionnels un point d'entrée unique pour réaliser toutes leurs démarches administratives.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Le texte considéré comme adopté par l'Assemblée nationale après engagement par le Gouvernement de sa responsabilité au titre de l'article 49, alinéa 3, de la Constitution retient l'amendement voté en commission à l'initiative de M. Jean-François Rousset, qui inscrit dans la loi le guichet unique promis par l'exposé des motifs de l'article.
Cette précision est faite à l'article L. 1432-1 du code de la santé publique, relatif à l'organisation des agences régionales de santé. Le « guichet unique départemental d'accompagnement à l'installation des professionnels de santé, auquel sont associées les instances territorialement compétentes des ordres professionnels concernés » serait ajouté aux deux organes déjà prévus « auprès de chaque ARS », à savoir :
- la conférence régionale de la santé et de l'autonomie, chargée de participer par ses avis à la définition des objectifs et des actions de l'agence dans ses domaines de compétences ;
- les trois commissions de coordination des politiques publiques de santé prévues par la loi depuis 2019 et fongibles en une seule, associant les services de l'État, les collectivités territoriales et leurs groupements et les organismes de sécurité sociale. Elles sont compétentes pour coordonner les actions déterminées et conduites par leurs membres, dans les domaines, respectivement : de la prévention et de la promotion de la santé, de la santé scolaire, de la santé au travail et de la protection maternelle et infantile d'abord, des prises en charge et des accompagnements médico-sociaux ensuite, et enfin de l'organisation territoriale des soins.
III - La position de la commission
La commission partage l'objectif consistant à rationaliser les aides à l'installation des médecins, dont l'efficacité n'a pas été démontrée, d'autant que les représentants de la profession auditionnés par la rapporteure de la branche maladie lui ont confirmé leur souhait que la recherche d'efficacité des dispositifs existants soit poursuivie.
La rapporteure s'interroge toutefois sur l'opportunité de prévoir par voie législative la nature du guichet d'accompagnement des médecins. Elle observe que la troisième commission de coordination des politiques publiques relative à l'organisation territoriale des soins, avait été créée par un amendement sénatorial à la loi Santé de 2019 346 ( * ) , adopté en séance publique avec l'avis favorable du Gouvernement, la ministre saluant alors l'occasion « de traiter la demande des élus de disposer d'un cadre spécifique pour échanger avec les services de l'État et de l'assurance maladie sur les sujets d'organisation territoriale des soins » . Le décret qui fixe les modalités de fonctionnement de ces commissions 347 ( * ) n'a cependant jamais été actualisé pour en tenir compte, et aucune ARS n'en fait mention sur son site internet.
L'effectivité d'une disposition législative n'étant pas toujours corrélée à son degré de précision rédactionnelle, et l'opportunité de loger le guichet unique auprès de l'ARS plutôt qu'au sein, par exemple, du réseau de la Cnam, avec laquelle les médecins ont davantage l'habitude d'échanger, pouvant encore se discuter, la commission propose de laisser le pouvoir réglementaire prévoir les modalités de création dudit guichet unique, en supprimant les dispositions ajoutées à l'Assemblée nationale sur ce point. C'est l'objet de l'amendement n° 58.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
Article 24 bis
(nouveau)
Élargissement à de nouveaux professionnels de la
permanence des soins ambulatoires
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, vise à élargir la permanence des soins ambulatoires aux chirurgiens-dentistes, aux sages-femmes et aux infirmiers.
La commission vous demande de supprimer cet article.
I - Le dispositif proposé
A. Le droit existant : la permanence des soins ambulatoires (PDSA)
Aux termes de l'article L. 6314-1 du code de la santé publique, la mission de service public de permanence des soins ambulatoires est assurée, en collaboration avec les hôpitaux, par les médecins libéraux, conventionnés ou non ou salariés en centre de santé. Elle a pour objet de répondre aux besoins de soins non programmés :
- tous les jours de 20 heures à 8 heures ;
- les dimanches et jours fériés de 8 heures à 20 heures ;
- en fonction des besoins de la population évalués à partir de l'activité médicale constatée et de l'offre de soins existante, le samedi à partir de midi, le lundi lorsqu'il précède un jour férié et les vendredi et samedi suivant un jour férié 348 ( * ) .
La permanence des soins est organisée par les Agences régionales de santé 349 ( * ) (ARS). Les régions sont divisées en territoires de permanence dont les limites sont arrêtées par le directeur général de l'ARS. Dans chacun d'entre eux, les médecins établissent le tableau de garde pour une durée minimale de trois mois 350 ( * ) . L'accès au médecin de la PDSA fait l'objet d'une régulation médicale téléphonique préalable (numéro de permanence des soins, Samu).
Les médecins participent à la permanence des soins et à l'activité de régulation sur la base du volontariat : ce n'est qu'en cas d'insuffisance de médecins volontaires que le préfet peut procéder à des réquisitions 351 ( * ) .
Une permanence des soins dentaires, assurée par les chirurgiens-dentistes libéraux, collaborateurs et salariés des centres de santé, est également organisée dans chaque département les dimanches et jours fériés 352 ( * ) .
B. Le droit proposé : une extension de la PDSA à d'autres professions
Le présent article, issu d'un amendement de Mme Monique Iborra conservé dans le texte sur lequel le Gouvernement a engagé sa responsabilité, vise à étendre la permanence des soins ambulatoires à de nouvelles professions de santé : les chirurgiens-dentistes, les sages-femmes et les infirmiers diplômés d'État (IDE).
Le 1° de l'article rétablit un article L. 1110-4-1 dans le code de la sécurité sociale, pour prévoir que les établissements de santé, les activités de soins et équipements matériels lourds soumis à autorisation en application de l'article L. 6122-1 du même code, les médecins, les chirurgiens-dentistes, les sages-femmes et les IDE sont responsables collectivement de la permanence des soins des établissements de santé 353 ( * ) et de la PDSA.
Le 2° modifie l'article L. 1435-5 du code de la santé publique, relatif à l'organisation de la permanence des soins par les ARS. Celui-ci prévoira désormais que les modalités de la PDSA sont élaborées en association non plus seulement avec les représentants des professionnels de santé, dont l'ordre des médecins, mais également avec les ordres des chirurgiens-dentistes, des sages-femmes et des infirmiers.
Le 3° modifie l'article L. 6111-1-3 du code de la santé publique pour prévoir que les activités de soins et équipements matériels lourds soumis à autorisation en application de l'article L. 6122-1 du même code peuvent être appelés, comme les établissements de santé, à assurer la permanence des soins.
Enfin, le 4° complète l'article L. 6314-1 du code de la santé publique pour prévoir que les chirurgiens-dentistes, sages-femmes et IDE ont vocation à concourir à la mission de service public de permanence des soins. Un décret fixe les modalités d'application de ce nouvel alinéa et notamment les modalités de rémunération des professionnels de santé concernés.
II - La position de la commission
Favorable à l'implication de l'ensemble des professions de santé dans la réponse aux difficultés d'accès aux soins et, plus largement, à l'interprofessionnalité, la commission a toutefois accueilli ces dispositions avec circonspection . Elle observe que les modalités de mise en oeuvre de ce dispositif, qui devraient être fixées par décret, demeurent largement inconnues à ce stade.
À cet égard, l'exposé des motifs de l'amendement donne quelques indications sur les motivations des auteurs de ces dispositions. Ces dernières visent notamment à « répondre à des demandes régulées par les SAMU-centres 15 et les services d'accès aux soins qui n'ont pas vocation à être prises en charge par un médecin, dans le strict respect des compétences de chacun. » Il peut en être déduit que, dans l'esprit de ses auteurs, ce dispositif ne vise pas à substituer aux médecins de garde d'autres professionnels de santé : les infirmiers, sages-femmes et chirurgiens-dentistes s'ajouteraient aux médecins et répondraient à des besoins distincts. Pour autant, ces besoins ne sont pas quantifiés et l'on peine à mesurer, à ce stade, l'apport attendu d'une extension de la PDSA à l'ensemble des professions médicales et aux infirmiers.
À cet égard, la commission souligne que la permanence des soins ambulatoires n'est opportune que lorsqu'elle permet de répondre à un besoin réel de soins ne pouvant être reportés par une prise en charge adaptée. Elle invite à veiller à ce que les dispositifs de garde demeurent proportionnés aux besoins .
Surtout, elle estime que ces sujets, comme celui d'une participation accrue des infirmiers aux activités de régulation, sont suffisamment structurants pour être abordés de manière transversale à l'occasion d'une loi relative à l'organisation de l'offre de soins , plutôt qu'en article additionnel, non débattu en séance plénière à l'Assemblée nationale en première lecture et examiné au Sénat dans les délais contraints attachés aux lois de financement. Elle juge également nécessaire que les ordres et organisations représentatives des différentes professions soient consultés en amont.
En conséquence et à l'initiative de sa rapporteure, la commission a adopté un amendement n° 59 supprimant l'article 24 bis du PLFSS.
La commission vous demande de supprimer cet article.
Article 24 ter
(nouveau)
Prise en charge de patients par des IPA
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, prévoit d'expérimenter, pendant trois ans et dans la limite de trois régions, un accès direct aux infirmiers en pratique avancée dans le cadre de structures d'exercice coordonné.
La commission vous demande de supprimer cet article.
I - Le dispositif proposé
A. L'état du droit
Le régime applicable à la pratique avancée a été posé par la loi de modernisation de notre système de santé de 2016 . L'article L. 4301-1 du code de la santé publique l'ouvre, ainsi, à l'ensemble des auxiliaires médicaux relevant du livre III de la quatrième partie du même code. Il dispose que les domaines d'intervention en pratique avancée peuvent comporter :
- des activités d'orientation, d'éducation, de prévention ou de dépistage ;
- des actes d'évaluation et de conclusion clinique, des actes techniques et des actes de surveillance clinique et paraclinique ;
- des prescriptions de produits de santé non soumis à prescription médicale obligatoire, des prescriptions d'examens complémentaires et des renouvellements ou adaptations de prescriptions médicales.
Un décret d'application de 2018, relatif aux infirmiers en pratique avancée (IPA), a précisé ces dispositions en limitant toutefois leur autonomie : si l'infirmier « participe à la prise en charge globale des patients » , le suivi de ceux-ci « lui est confié par un médecin » 354 ( * ) .
B. Le droit proposé
L'article 24 ter , issu d'un amendement de Mme Stéphanie Rist conservé dans le texte sur lequel le Gouvernement a engagé sa responsabilité, vise à permettre l'expérimentation de l'accès direct aux IPA.
À cette fin, le I de l'article prévoit que, pour trois ans et à titre expérimental, l'État peut autoriser les IPA à prendre en charge directement les patients dans le cadre d'une équipe de soins primaires 355 ( * ) , d'une communauté professionnelle territoriale de santé 356 ( * ) , d'un centre de santé 357 ( * ) ou d'une maison de santé 358 ( * ) . Un compte rendu des soins réalisés par l'IPA doit être adressé au médecin traitant et reporté dans le dossier médical partagé.
Le II prévoit qu'un décret, pris après avis de la Haute Autorité de santé (HAS), détermine les modalités de mise en oeuvre de l'expérimentation. Dans la limite de trois régions, la liste des territoires participants est définie par arrêté.
Enfin, le III prévoit que le Gouvernement remet au Parlement, au plus tard six mois avant le terme de l'expérimentation, un rapport d'évaluation se prononçant sur la pertinence d'une généralisation.
II - La position de la commission
La commission observe que l'accès direct aux professions de santé figure désormais parmi les réponses fréquemment citées aux difficultés liées à la démographie médicale . Un rapport de l'inspection générale des affaires sociales (IGAS), dont s'inspire le présent article, recommandait ainsi de permettre l'accès direct aux IPA en population générale dans des zones identifiées par les ARS sur des critères liés à l'accès aux soins 359 ( * ) .
Si elle souscrit entièrement à l'objectif de mieux impliquer les IPA dans le suivi et la prise en charge des patients comme à celui d'améliorer l'accès aux soins dans les zones les moins bien dotées , la commission s'interroge toutefois sur les conséquences d'un accès direct sur le rôle de pivot du médecin traitant et, plus largement, sur l'organisation du parcours de soins. Elle souhaite veiller à ce que la recherche d'un meilleur accès aux soins s'inscrive dans une réflexion globale sur la coopération des professionnels de santé, les conditions d'exercice coordonné et le bilan des accès directs d'ores et déjà accordés.
Convaincue de l'importance de ces questions, la rapporteure a souligné qu'elles devaient pouvoir être abordées de manière transversale par le Parlement à l'occasion d'un texte relatif à l'organisation du système de santé. En toute hypothèse, la place des dispositions du présent article en loi de financement de la sécurité sociale lui est apparue fragile, l'existence d'un effet sur les comptes des régimes obligatoires de base de la sécurité sociale apparaissant peu évident.
En conséquence, la commission a jugé que ce dispositif devait être regardé comme irrecevable en application de la loi organique relative aux financements de la sécurité sociale et a, à l'initiative de sa rapporteure, adopté un amendement n° 60 visant à supprimer l'article 24 ter .
La commission vous demande de supprimer cet article.
Article 24 quater
(nouveau)
Consultations obligatoires en zones sous-dotées
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, expérimente des consultations avancées dans les zones sous-denses, organisées par les conseils de l'ordre compétents.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
I - Le dispositif proposé : l'expérimentation de consultations avancées dans les zones sous-denses, sous la responsabilité des conseils de l'ordre
Cet article, issu du dispositif d'un amendement du groupe Modem, dispose que l'État peut à titre expérimental autoriser les conseils de l'ordre des médecins territorialement compétents à organiser obligatoirement des consultations de médecins généralistes ou spécialistes dans les zones caractérisées par une offre de soins insuffisante ou par des difficultés dans l'accès aux soins 360 ( * ) , dans un lieu différent du lieu d'exercice habituel de ces médecins.
Outre la rémunération des actes médicaux, ces consultations feraient l'objet d'un financement par le fonds d'intervention régional, qui tient notamment compte des sujétions et des contraintes géographiques ( I ).
Le II précise qu'un décret détermine les modalités de mise en oeuvre de l'expérimentation, et qu'un arrêté des ministres chargés de la santé et de la sécurité sociale fixe la liste des territoires participant à l'expérimentation, dans la limite des trois régions.
Le III prévoit qu'au plus tard six mois avant le terme de l'expérimentation, le Gouvernement remet au Parlement un rapport d'évaluation qui se prononce notamment sur la pertinence de sa généralisation.
II - La position de la commission : une expérimentation complémentaire au dispositif de l'article 24
Une telle expérimentation semble un début de réponse à l'invitation faite par la caisse nationale de l'assurance maladie, dans son rapport « charges et produits » publié en juillet 2022, à envisager des mécanismes permettant des interventions avancées de spécialistes dans les zones sous-denses.
La Cnam notait en effet que « la disparité de l'offre de soins sur le territoire est particulièrement forte pour la médecine libérale de spécialité. Ainsi, la densité de médecins spécialistes est près de quatre fois plus forte dans le deuxième département le plus dense, les Alpes-Maritimes (275 spécialistes pour 100 000 habitants), que dans le deuxième département le moins dense, l'Eure. La Drees a constaté que certaines spécialités étaient particulièrement concernées par ce constat, notamment la pédiatrie et la psychiatrie. En complément des mesures incitatives à l'installation des médecins dans les zones en faible densité, il convient de développer la réalisation de consultations avancées dans ces zones par les médecins spécialistes de territoires mieux dotés. » 361 ( * )
Cet article est donc à lire de manière complémentaire aux articles tendant à inciter les médecins généralistes à s'installer dans les zones sous-denses, tel le 24 du présent projet de loi. La Cnam estime en effet que l'attractivité d'un territoire pour les médecins de premier recours dépend au moins en partie de la présence de médecins spécialistes. C'est ainsi que le directeur général de la caisse présentait ses travaux à la commission des affaires sociales du Sénat en juillet dernier : « si demain, des demi-journées de consultations avancées - de dermatologie, de gynécologie, de cardiologie... - sont organisées, on donnera aux médecins les conditions pour qu'ils puissent s'installer avec une équipe de soins » 362 ( * ) .
La commission accueille favorablement une telle expérimentation. Elle s'interroge toutefois sur la capacité des « ordres des médecins territorialement compétents », départementaux donc, d'exercer un tel rôle d'organisation, et propose plutôt, par l'amendement n° 61, de confier l'organisation de ces consultations avancées à l'agence régionale de santé, selon des modalités qui seraient arrêtées conjointement avec les conseils de l'ordre.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
Article 25
Encadrement
de l'intérim médical et paramédical en
établissement de santé
Cet article propose d'interdire pour certains professionnels la possibilité d'embauche en début de carrière en mission de mise à disposition temporaire en établissement de santé, ou intérim médical et paramédical.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés en vue de renforcer les outils d'encadrement de l'intérim et d'appui aux établissements dans la gestion de leurs manques immédiats de personnels.
I - Le dispositif proposé
A. Un phénomène d'intérim médical et paramédical particulièrement déstabilisateur pour les établissements de santé
Aux termes de l'article L. 6146-3 du code de la santé publique (CSP), les établissements publics de santé peuvent avoir recours à des personnels médicaux, odontologistes et pharmaceutiques pour des missions de travail temporaire .
Le recours au marché de l'intérim vise soit à remplacer des salariés absents , soit à assurer l'accroissement temporaire d'activité . Comme le souligne le Gouvernement 363 ( * ) , il a pour objet « d' assurer la continuité de service et le maintien de la qualité et de la sécurité des soins en cas d'absence imprévue d'un agent ou de l'impossibilité de le remplacer dans des délais compatibles avec le maintien de la continuité des soins ». Il peut être satisfait via une société d'intérim ou une société de placement, ou directement par un contrat de gré à gré.
Le recours au travail intérimaire, dit intérim médical, est depuis un décret du 24 novembre 2017 364 ( * ) doublement encadré :
- par la transmission obligatoire par l'entreprise de travail temporaire à l'établissement public de santé des justificatifs attestant de la qualité et de la formation de ses salariés ;
- par un montant plafond journalier des dépenses susceptibles d'être engagées au titre de cet intérim, fixé par un arrêté du 24 novembre 2017 365 ( * ) à 1 170,04 euros .
• L'intérim médical, qui a connu au cours des dernières années un développement massif, présente des risques pour les établissements de santé : d'un point de vue budgétaire, d'une part ; au regard de la qualité des soins, d'autre part .
En effet, face à des besoins particulièrement importants et des situations de tensions sur les établissements quant à leur capacité à assurer leur activité, le marché de l'emploi médical temporaire donne lieu à des contrats très coûteux pour les établissements de santé .
Surtout, comme cela est régulièrement signalé, les contrats de gré à gré, conclus directement par les établissements, dépassent souvent les plafonds réglementaires de rémunérations.
Un coût devenu difficilement supportable pour les établissements
La fédération hospitalière de France estime la charge de l'intérim médical à 2 milliards d'euros en 2022 pour les établissements publics de santé 366 ( * ) . Interrogée sur la part que représentent respectivement les mises à disposition et les contrats de gré à gré, la FHF a indiqué « la part de la mise à disposition par une entreprise de travail temporaire est difficile à déterminer précisément car les dépenses de gré à gré sont incluses dans les postes contractuels ».
La FHP estime elle que « les dérives de l'intérim dans le champ de la santé ont un impact financier majeur du mercenariat (coût estimé de 500 millions d'euros par an), qui engendre une surenchère intenable pour les établissements ».
La Fehap a indiqué que le poids des ETP de l'intérim - médical et non médical - sur le total des ETP a crû de façon significative entre 2017 et 2020 : + 174 %/an en moyenne pour l'intérim médical, + 59 %/an pour l'intérim non médical. Sur cette même période, la masse salariale consacrée à l'intérim médical des EBNL (hors CLCC) passe de 41,6 millions d'euros à 73,3 millions d'euros soit une augmentation de 76 % (données ATIH).
Selon la direction générale de l'offre de soins (DGOS), pour les personnels médicaux, les dépenses d'intérim (personnels intérimaires via une entreprise de travail temporaire) s'élèvent à plus de 167 millions d'euros en 2021 - contre plus de 162 millions d'euros en 2019 367 ( * ) .
Concernant les contrats de gré à gré, la DGOS indique qu'il n'est pas possible d'identifier dans les budgets des établissements la part correspondant à de « l'intérim déguisé », c'est-à-dire à un contrat conclu après mise en relation d'un professionnel de santé et d'un établissement employeur via une entreprise spécialisée. En effet, souligne-t-elle, les contrats de gré à gré correspondent à un modèle d'emploi classique et important dans les établissements publics de santé, en complément de l'emploi titulaire.
Du point de vue de la qualité des soins, l'intérim médical et paramédical est également un sérieux problème identifié par les acteurs hospitaliers.
D'une part, la pression relative aux besoins ne permet pas toujours d'assurer la qualité de recrutements impératifs. D'autre part, l'instabilité des équipes de soins dans les services conduit à court terme à une moins bonne continuité des soins mais aussi à plus long terme à un moindre investissement dans les projets structurants des établissements .
Unicancer estime ainsi que « le recours à l'intérim ne permet pas de garantir la même qualité de prise en charge des patients, telle qu'assurée par des salariés formés, expérimentés et habitués aux bonnes pratiques, aux spécificités de l'établissement , et au fonctionnement en équipe établi » 368 ( * ) .
Enfin, alors que les intérimaires revendiquent pour des rémunérations parfois plus attractives de pouvoir choisir leurs jours de travail et parfois même leurs services , les titulaires doivent eux assurer des charges supplémentaires liées aux impératifs de gardes par exemple, et ce pour des salaires parfois inférieurs . Le développement de l'intérim, qui le rend encore plus attractif pour les titulaires encore en poste, renforce la perte d'attractivité et de fidélisation dans les établissements de santé .
Comme le soulignait le professeur Olivier Claris 369 ( * ) , l'hôpital public se trouve enfermé dans un cercle vicieux , maintenu dans l'incapacité de financer des mesures d'attractivité des praticiens statutaires en raison des dépenses importantes d'intérim médical qu'il engage, elles-mêmes conséquences de ce défaut d'attractivité.
Pour la FHP, « ces abus sont symptomatiques d'un système de santé qui ne va pas bien, et qui ne peut s'accommoder plus longtemps de modes de fonctionnement précaires ».
B. Une interdiction proposée des contrats de mise à disposition pour les jeunes diplômés
1. Une interdiction de missions d'intérim pour les jeunes diplômés au nom de la qualité des soins
• Le Gouvernement propose d'interdire l'intérim en début de carrière. Il justifie la mesure dans l'étude d'impact 370 ( * ) en considérant que « l'intégration d'intérimaires sans expérience préalable ni autre que l'intérim au sein d'un collectif de travail et pour des durées de mission souvent très courtes, ne permet de garantir ni la stabilité des équipes et les exigences d'un exercice collectif, ni la qualité des soins ». Le Gouvernement entend ainsi orienter les jeunes diplômés vers un premier emploi en établissement de santé en vue d'y acquérir une expérience avant d'envisager l'intérim.
Le I modifie à cette fin le code de la santé publique dans son volet relatif aux établissements de santé.
Il est ainsi rétabli un chapitre V au sein du titre I er - relative à l'organisation des activités des établissements de santé - du livre I er de la sixième partie.
Ce nouveau chapitre intitulé « Mise à disposition temporaire de professionnels de santé auprès des établissements de santé » comprendrait un article unique avec le rétablissement d'un article L. 6115-1 .
Le premier alinéa restreint pour les établissements de santé la possibilité de recourir à certaines professions dans le cadre des contrats de mise à disposition qu'ils concluent avec des entreprises de travail temporaire .
Aux termes de ce premier alinéa, le recours à ces professionnels ne peut se faire qu'à la condition d'un exercice préalable de leur activité sous une autre forme que celle d'un contrat de mission d'intérim .
Pour ouvrir la possibilité de l'exercice sur le mode de l'intérim, l'activité doit avoir été exercée auparavant pendant une durée minimale ; cette durée est appelée à être appréciée dans des conditions fixées par décret en Conseil d'État. Dans l'étude d'impact 371 ( * ) , le Gouvernement n'indique pas la durée qu'il entend fixer pour interdire l'intérim en « début de carrière ». Devront à cette fin être précisées par exemple une quotité d'heures travaillées en établissement ou une durée d'exercice libéral.
Sont concernées les professions énumérées à ce même alinéa, que sont les médecins, chirurgiens-dentistes, pharmaciens et sages-femmes . Peuvent également être concernées des professions non listées mais relevant du livre III de la quatrième partie du même code : il s'agit ici des auxiliaires médicaux, aides-soignants, auxiliaires de puériculture, ambulanciers et assistants dentaires .
2. Une responsabilité pesant sur les entreprises d'intérim
Le second alinéa de l'article codifié précise la charge du respect de la limitation prévue au premier alinéa.
Ainsi, il appartient aux entreprises d'intérim de vérifier la satisfaction de la condition d'exercice préalable pour une durée suffisante. En outre, les entreprises doivent attester du respect de la condition auprès des établissements de santé au plus tard lors de la signature du contrat de mise à disposition.
Un décret en Conseil d'État doit préciser les modalités d'application de cet alinéa.
C. Un contexte de mise en application attendue prochainement des dispositions de la loi Rist
Le présent dispositif encadrant davantage le recours à l'intérim médical est proposé alors que les dispositions de la loi Rist 372 ( * ) visant à limiter les dérives de l'intérim devraient entrer en application prochainement.
Mesures de la loi « Rist » visant à limiter les abus de l'intérim médical
Les conclusions du
Ségur
de la
santé
faisaient figurer en « Mesure 3
-
mettre fin au mercenariat de l'intérim médical » deux
recommandations :
- faire bloquer par les comptables publics les rémunérations des contrats d'intérim médical dépassant le plafond réglementaire ou ne respectant pas les conditions fixées par la réglementation ;
- permettre aux agences régionales de santé (ARS) de dénoncer devant le tribunal administratif les contrats irréguliers.
L'article 33 de la loi « Rist » a prévu dans un article L. 6146-4 du code de la santé publique ces deux mesures pour limiter les abus, applicables dans le champ de l'hôpital public :
- le directeur général de l'ARS est ainsi enjoint à déférer au tribunal administratif les contrats irréguliers qui seraient conclus avec des sociétés d'intérim ;
- le comptable public a désormais l'obligation de procéder au rejet du paiement des rémunérations - dans le cadre de contrats de mise à disposition temporaire - qui excéderaient les plafonds réglementaires et d'ordonner leur paiement dans les conditions réglementaires.
La commission avait alors apprécié l'intention de cette disposition de la loi Rist tout en trouvant fort inopportun d'investir le comptable public d'une telle mission, en raison de son intervention tardive dans le circuit de la dépense , nécessairement postérieure à l'accomplissement du service.
Cette mesure, normalement en vigueur depuis la promulgation de la loi en avril 2021, n'est cependant à ce jour pas appliquée .
Comme le constate la direction générale de l'offre de soins 373 ( * ) , « c ette mesure législative ne nécessitait pas de décret d'application, mais une instruction d'application conjointe de la direction générale de l'offre de soins (DGOS) et de la direction générale des finances publiques (DGFIP) avait été préparée. Toutefois, compte tenu du risque de déstabilisation de l'offre de soins dans certains territoires dans un contexte de crise sanitaire de la covid-19, l'entrée en vigueur de ces dispositions, initialement fixée au 28 octobre 2021, a été reportée. »
La DGOS indique que des travaux préparatoires à la mise en oeuvre de ces contrôles se sont néanmoins poursuivis depuis l'automne 2021 , au niveau national et en région, en vue d'établir des diagnostics territoriaux par spécialités en lien avec les agences régionales de santé. Ainsi, des « contrôles à blanc » des paies des établissements ont été réalisés dans plusieurs régions , sous la conduite des directions régionales et départementales des finances publiques en lien avec les agences régionales de santé. Plusieurs concertations et échanges avec les élus et les représentants des sociétés d'intérim médical se sont également tenus parallèlement.
• Le ministre de la santé et de la prévention a précisé devant la commission qu'« en ce qui concerne la loi Rist, les mesures de limitation de la rémunération de l'intérim seront appliquées au printemps prochain . En effet, dans l'hypothèse probable d'une grève des intérimaires, il faut laisser aux établissements le temps de s'organiser . » 374 ( * )
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Cet article a été retenu dans une version modifiée dans le texte sur lequel le Gouvernement a engagé sa responsabilité en application de l'article 49, alinéa 3, de la Constitution et désormais considéré comme adopté par l'Assemblée nationale.
Le Gouvernement a ainsi retenu les amendements :
- de Monique Iborra et des députés du groupe Renaissance, visant à inclure les laboratoires de biologie médicale 375 ( * ) dans le champ de cette nouvelle interdiction prévue au I dans le code de la santé publique ;
- de Jérôme Guedj et des députés du groupe socialiste, visant à étendre cette interdiction aux établissements et services sociaux et médico-sociaux 376 ( * ) .
Ce second amendement reprend l'intention de l'amendement adopté par la commission des affaires sociales 377 ( * ) à l'initiative de la rapporteure générale Stéphanie Rist et de la rapporteure Caroline Janvier.
• Ainsi, le I bis ajouté modifie à cette fin le code de l'action sociale et des familles .
Il est créé un nouvel article codifié, L. 313-23-4 étendant cette interdiction aux établissements et services relevant des 6° et 7° du I de l'article L. 312-1 du même code, soit les établissements et services sociaux et médico-sociaux (ESMS) accueillant des personnes âgées ou personnes handicapées.
Cette interdiction de recours aux contrats de mise à disposition concerne pour ces établissements les médecins, infirmiers, mais aussi les aides-soignants et accompagnants éducatifs et sociaux .
Enfin, contrairement au décret prévu au I, le décret déterminant les modalités d'application de l'article relatif aux ESMS doit prévoir les sanctions applicables en cas de manquement constaté à cette interdiction .
Le II modifié prévoit enfin l'application de ce I bis également à compter du 1 er janvier 2023.
III - La position de la commission
A. Un renforcement bienvenu de l'encadrement, qui soulève cependant des questions
1. Une mesure bienvenue au regard de la situation de l'intérim
Interrogées sur le dispositif de l'article 25, les fédérations hospitalières se sont unanimement prononcées favorablement .
La FHF a ainsi indiqué y être favorable et noté qu' « il existe déjà des exigences d'expérience professionnelle dans des établissements pour les infirmiers libéraux et il apparaît cohérent, afin de garantir un niveau de qualité de la prise en charge des patients, d'élargir cette exigence aux IDE exerçant en interim ». La fédération souhaite que le nombre d'années d'expérience soit porté à 3 ans.
La FHP y voit elle « une voie intelligente, qui n'oblitère pas les possibilités de recours, mais l'encadre ».
La rapporteure partage pleinement l'intention d'un encadrement plus strict du recours à l'intérim médical. La qualité et la continuité des soins doivent être une priorité . Il est ainsi nécessaire de ne pas faire de l'intérim un mode d'exercice dès la sortie du diplôme : celui-ci doit être suivi d'une activité stable en établissement ou en pratique libérale.
• Aussi, si cette mesure ne résoudra pas à elle seule le problème de l'intérim médical et paramédical et ne suffira pas à répondre à la fragilisation accélérée des équipes et établissements, elle apparaît bienvenue .
Enfin, la rapporteure souligne qu'alors que l'intérim médical met en concurrence les établissements de santé entre eux, tous les établissements, publics comme privés, sont unanimes sur leur volonté de lutter contre un phénomène qui nuit à leurs finances et à leur qualité.
2. Des ajustements à prévoir au dispositif proposé
Plusieurs ajustements semblent devoir être apportés sur les dispositions du texte considéré comme adopté par l'Assemblée nationale.
Concernant les sanctions applicables en cas de non-respect de ces nouvelles dispositions, un alignement semble nécessaire entre la rédaction propre aux établissements de santé et celle relative aux établissements médico-sociaux.
C'est le sens de l'amendement n° 63 adopté par la commission.
Enfin, la rapporteure constate une lacune dans l'application possible du dispositif qu'il appartiendra au Gouvernement de prendre en compte dans les mesures réglementaires qu'il devra prendre.
En effet, l'article L. 1251-42 du code du travail prévoit que « lorsqu'une entreprise de travail temporaire met un salarié à la disposition d'une entreprise utilisatrice, ces entreprises concluent par écrit un contrat de mise à disposition, au plus tard dans les deux jours ouvrables suivant la mise à disposition ». Ainsi, de courtes missions pourraient se faire sans que la condition n'ait été justifiée en temps utiles auprès des établissements .
3. Dans cette rédaction, une disposition manifestement irrecevable au regard de la loi organique
• Dans l'étude d'impact, le Gouvernement justifie la place de la disposition en loi de financement de la sécurité sociale en cela qu'elle « représente une économie pour l'Ondam au regard du moindre coût qui en résultera concernant les dépenses d'intérim des établissements ».
Le Gouvernement chiffre ainsi cette « économie » à 39,4 millions d'euros par an .
Pour ce faire, il considère pour les personnels médicaux un nombre de 1 600 praticiens concernés pour une durée de travail représentant 25 % d'un temps plein ou deux sessions de 24 heures dans le mois. Le volume représenté serait de 400 ETP, chiffrés à 31,2 millions d'euros sur la base du différentiel de coût représenté par un intérimaire.
Dans le cas des personnels non médicaux, le Gouvernement retient une proportion de 7,4 % des professionnels représentant un coût de 8,2 millions d'euros. Cette « économie » est ici appréciée non au regard du « surcoût » non réalisé mais en considérant la réduction à due proportion des missions d'intérim.
Le chiffrage fait par le Gouvernement, selon des hypothèses différentes pour l'intérim médical et l'intérim paramédical, apparaît très approximatif .
De plus, l'interdiction de l'intérim aux jeunes diplômés ne prévient en rien un recours accru à l'intérim de professionnels plus expérimentés, dont le coût ne sera pas moindre. Restreindre le vivier de personnes pouvant être recrutées est en effet sans impact sur la demande des établissements au regard de leur activité.
Enfin, la rapporteure constate qu'en faisant l'hypothèse d'une économie ainsi formulée, le Gouvernement montre une certaine incohérence. Alors qu'il présente cette mesure uniquement sous l'angle de la qualité des soins au regard de l'expérience des intérimaires, il signifie bien qu'il s'agit en réalité, en jouant sur l'offre de professionnels, d'une restriction souhaitée du recours à l'intérim.
• Surtout, comme l'a régulièrement rappelé la commission, les mesures relatives aux dépenses des établissements de santé ne sont recevables que si, et seulement si, elles ont un impact sur les dépenses de l'assurance maladie .
Or, force est de constater ici que les contrats de mise à disposition, s'ils sont bien une dépense pour les établissements, ne sont aucunement des prestations qu'ils facturent à l'assurance maladie.
Ainsi, l'impact que peut avoir la mesure en réduction des coûts d'embauche pour les établissements, même très hypothétique, ne saurait in fine concerner que le solde financier de l'établissement lui-même, et non l'assurance maladie .
Partant, la mesure ainsi rédigée encourt un risque sérieux de censure du Conseil constitutionnel en étant reconnue comme un « cavalier social » par contrariété à l'article L.O. 111-3--5 du code de la sécurité sociale.
B. Un encadrement à assurer au-delà du seul champ des contrats de mise à disposition de jeunes diplômés
1. Une interrogation concernant les contrats de gré à gré
La rapporteure s'est interrogée sur le champ de la présente disposition. En effet, les contrats de gré à gré sont souvent ceux où sont constatées les dérives les plus importantes en matière de rémunérations.
Interrogée sur ce point, la DGOS a indiqué considérer que « restreindre les possibilités de recrutements offertes aux établissements nécessiterait de modifier les statuts ou règles applicables et constituerait surtout une atteinte à la liberté contractuelle de ces mêmes établissements ». Aussi, il ne serait selon elle « pas possible d'inclure ces contrats dans le champ de la mesure sans rigidifier excessivement le fonctionnement des établissements de santé et sans risquer de les mettre en difficulté ».
Ensuite, comme l'a souligné la FHF auprès de la rapporteure, les plafonds pour ces contrats « sont différents et inférieurs à ceux des missions par société d'intérim mais sont clairement définis par le statut. Surtout, ils sont la forme contractuelle qui permet de rentrer dans les hôpitaux, de préparer le concours de PH, et peut-être demain de générer des droits à effectuer de l'intérim. »
Cependant, au-delà de ce dispositif, la FHF a indiqué souhaiter élargir aux recrutements de gré à gré l'encadrement des tarifs de l'intérim médical introduit en 2016.
En outre, la FHF propose que le cadre réglementaire précise les droits et obligations inclus par les contrats de très courte durée (moins de 24 heures), ainsi que le nombre maximal de missions réalisables mensuellement par un praticien .
2. Un plafonnement de l'activité en intérim à engager pour l'ensemble des professionnels : en finir avec le « mercenariat »
Le dispositif proposé, restreignant l'accès à l'intérim des jeunes professionnels, est nécessaire mais ne concerne en réalité qu'une petite partie des effectifs.
Or, si l'argument de la qualité des soins est légitime concernant de jeunes diplômés dont l'expérience doit être complétée, il est également pertinent pour des professionnels plus expérimentés. Pour eux, alors que leur pratique moins stable ne permet pas de suivi des patients et de cas complexes. Pour les établissements, alors que les changements fréquents dans les équipes et leur instabilité nuit à la qualité et à la continuité des prises en charge.
Aussi, au-delà des rémunérations, la rapporteure estime nécessaire de soulever la question, comme cela est fait pour l'exercice en téléconsultation, d'un « plafond d'activité » en intérim.
À cette fin, la commission a adopté un amendement visant, suivant le même mode de vérification que celui proposé au présent article, à restreindre la possibilité d'exercer en contrat de mise à disposition pour les professionnels qui n'auraient pas réalisé, au cours des douze derniers mois, une partie de leur activité sous un autre mode d'exercice .
Pourraient ainsi par exemple tout à fait poursuivre une activité en intérim des agents en temps partiel ou des professionnels ayant une activité en établissement ou une activité libérale suffisante.
Le volume d'activité requis serait défini par voie réglementaire et cette condition devrait là aussi être vérifiée par les sociétés d'intérim, afin de ne pas complexifier les démarches administratives des établissements.
Il s'agit ici de postuler très clairement que l'intérim ne doit pas être un mode d'exercice « à temps plein » et que les professions médicales doivent s'exercer selon une activité stable , qu'elle soit en établissement ou libérale. C'est le sens de l'amendement n° 62 .
Ce dispositif a vocation à inciter fortement les professionnels à revenir sur des modes d'exercices et de contrats « classiques ». Cependant, la commission insiste sur le fait que cette « contrainte » doit s'accompagner parallèlement de mesures concernant les conditions de travail et de rémunérations : l'attractivité des postes et la fidélisation ne peut pas fonctionner du fait de la seule norme.
C. Des outils à compléter en vue de la mise en oeuvre de la loi Rist
1. Une évaluation des besoins à compléter...
Comme le constatait le ministre de la santé et de la prévention devant la commission, un risque de tensions fortes existe sur les capacités des établissements à assurer leur activité au moment de l'application de l'article 33 de la loi Rist .
Il convient d'anticiper au mieux ce « bras de fer » entre les intérimaires et les établissements de santé.
La FHF, qui soutient le dispositif de l'article 33, estime ainsi que « son application nécessite des prérequis afin de ne pas mettre les établissements en difficulté et qui n'ont d'autres choix, sauf à fermer des services, que de recourir à l'intérim , soit pour pallier une absence ponctuelle, soit, de manière structurelle, pour faire face à des vacances de poste structurelles ». Elle appelle ainsi à une organisation de la permanence des soins au niveau des ARS avec un schéma ambulatoire complémentaire mais aussi à mobiliser les réquisitions de libéraux de spécialité pour « garantir la continuité des soins et la complétude des tableaux de garde vitaux des établissements publics ».
La commission estime que les ARS doivent pouvoir disposer en temps réel d'une évaluation des besoins dans l'ensemble des établissements de santé , publics comme privés, pour anticiper les tensions et le cas échéant prendre des mesures en temps utile.
C'est le sens de l'amendement n° 64 adopté par la commission qui prévoit pour les établissements une obligation d'information des ARS quand des tensions anticipées sur leurs niveaux de personnels seraient de nature à remettre en cause leur activité programmée et, surtout, à obérer leur capacité à faire face aux soins non programmés.
2. ...pour, en soutien, une action coordonnée des agences régionales de santé au nom de la continuité des soins
Surtout, corollaire et visée de cette information renforcée, le même amendement n° 64 vise à autoriser la mise à disposition par les ARS de professionnels « renforts » dans les établissements , qui seraient recrutés à titre temporaire uniquement sur les crédits du fonds d'intervention régional (FIR).
Il s'agit de permettre la prise en charge par l'ARS, au titre de la mission de permanence des soins du FIR 378 ( * ) , de certains besoins urgents nécessaires à la continuité des soins.
Les agences régionales de santé seraient ainsi en capacité de négocier et de référencer elles-mêmes, pour le compte des établissements, des volumes de personnels et d'activité. Cette recherche de personnels, même intérimaires, au niveau de l'ARS a ainsi pour but de limiter les « enchères » entre établissements et d'effectivement répondre aux besoins priorisés .
Si les modalités pratiques devront être précisées par voie réglementaire, la rapporteure estime que le dispositif peut être utile, concrètement en :
- permettant aux ARS de consolider en amont un « vivier » de renforts possibles selon les périodes et les types de besoins ;
- recollant des informations sur les tensions au niveau régional tant pour la permanence des soins que sur l'activité avec les déprogrammations « subies » faute de personnels ;
- fléchant en conséquence auprès des établissements des personnels ou volumes d'activités ainsi référencés , qu'elle financerait sur le FIR au titre de la continuité de l'activité de soins ;
- laissant aux établissements, concrètement, la responsabilité du contrat avec le professionnel ou la société de mise à disposition.
En cela, la disposition proposée par le Gouvernement, qui se rattacherait directement au dispositif proposé par la rapporteure, trouverait en outre une place justifiée en loi de financement .
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
Article additionnel
après l'article 25
Prolongation de la garantie de financement
des établissements de santé pour l'année 2022
Cet article vise à apporter une base légale au financement dérogatoire accordé aux établissements de santé en vue de sécuriser leurs ressources.
La commission vous demande d'adopter cet article additionnel dans la rédaction qu'elle vous soumet.
I - Une garantie de financement apportée en 2020 et 2021
A. Un dispositif mis en place en urgence en mars 2020
Dans le contexte de la survenue de l'épidémie de covid-19 et pour prévenir une perturbation majeure des ressources des établissements de santé, le Gouvernement avait prévu à partir de 2020 une « garantie de financement ».
Sur la base de l'habilitation donnée par le Parlement en mars 2020 379 ( * ) l'autorisant à prendre « toute mesure dérogeant aux règles de financement de ces établissements », le Gouvernement a mis en oeuvre cette garantie de financement par une ordonnance complétée de mesures réglementaires prises par arrêté ministériel 380 ( * ) . Pour 2020, cette garantie a porté sur la période allant du 1 er mars au 31 décembre 2020.
Article 1 er de l'ordonnance du 25 mars 2020 381 ( * )
Pendant une période d'au moins trois mois et qui ne peut excéder un an, se terminant au plus tard en 2021, les établissements de santé mentionnés à l'article L. 6111-1 du code de la santé publique bénéficient, par dérogation aux articles L. 162-22-1, L. 162-22-6 et L. 162-23-1 du code de la sécurité sociale, d'une garantie de financement pour faire face à l'épidémie de covid-19. Le niveau mensuel de cette garantie est déterminé en tenant compte du volume d'activité et des recettes perçues antérieurement par l'établissement, notamment au titre de ses activités.
Pendant la période concernée, lorsque les recettes issues de leur activité sont inférieures au montant du niveau de cette garantie pour une période d'un mois, les établissements bénéficient du versement d'un complément de recettes leur permettant d'atteindre ce niveau.
Les dispositions de droit commun relatives à la tarification des établissements de santé s'appliquent sous réserve, le cas échéant, de l'adaptation des modalités de leur versement et des dispositions du premier alinéa.
Les modalités de détermination du niveau de la garantie, des dates et de sa durée de mise en oeuvre ainsi que les modalités de son versement et de la répartition entre les régimes des sommes versées aux établissements de santé par les régimes obligatoires d'assurance maladie sont fixées par arrêté des ministres chargés de la santé et de la sécurité sociale.
Cette garantie permettait d'assurer aux établissements un niveau de ressources correspondant à leur activité pré-crise et ne pas pénaliser les établissements qui, du fait de déprogrammations nombreuses en raison de la crise épidémique, n'auraient pu avoir de recettes viables assises sur leur activité.
La garantie de financement concerne :
- l'activité MCO (y compris HAD) des établissements de santé (ex-DG, HProx hors ACE, ex-OQN) ;
- l'activité de psychiatrie facturée directement à l'assurance maladie par les établissements OQN ;
- l'activité de SSR facturée directement à l'assurance maladie par les établissements OQN ;
- la dotation modulée à l'activité pour les SSR.
L'ordonnance 382 ( * ) du 9 décembre 2020 a supprimé la durée limite d'un an prévue dans l'ordonnance du 25 mars 2020. Cependant, l'extinction de la garantie au plus tard en 2021 demeurait bien inscrite.
Le Gouvernement a ainsi reconduit la garantie de financement pour 2021, sur la base de l'ordonnance modifiée. Deux arrêtés ont été pris sur ce fondement, en avril 383 ( * ) et août 2021 384 ( * ) .
Le premier arrêté couvrait une période allant de janvier à juin 2021, le second est venu, en cours de période, couvrir le second semestre.
• Selon les chiffres transmis par la fédération hospitalière de France (FHF), en 2020, 92 % des hôpitaux publics ont bénéficié de la garantie de financement pour un montant de près de 3 milliards d'euros ; en 2021, 78 % des établissements publics en ont bénéficié pour un total d'1,6 milliard d'euros .
Sur la part MCO, la très grande majorité des établissements publics ont bénéficié de ce dispositif en 2020 et 2021 :
- pour les CHU, 96 % des établissements ont bénéficié de la garantie de financement en 2020, 75 % en 2021 ;
- pour les CH, 92 % des établissements ont bénéficié de la garantie de financement en 2020, 81% en 2021.
II - Une reconduction fragile pour 2022 et de sérieuses interrogations pour l'année 2023
A. Une première reconduction pour le premier semestre 2022 par une loi d'urgence
Alors que le projet de loi de financement pour 2022 ne prévoyait pas de reconduite de la garantie de financement , le Gouvernement a, dans le contexte de la reprise épidémique très forte à la fin de l'année 2021 et au début de l'année 2022, du fait de la reprise de la vague liée au variant Delta et à l'arrivée du variant Omicron, a souhaité prolonger la garantie de financement.
Ainsi, moins de trois semaines après l'adoption de la loi de financement pour la sécurité sociale pour 2022 , le Gouvernement a introduit un amendement au projet de loi d'urgence déposé le 27 décembre 2021.
La loi du 22 janvier 2022 385 ( * ) , dont l'objet principal était la mise en place du « passe vaccinal » au regard de la pression épidémique, a ainsi prévu à son article 8 une reconduction de la garantie de financement , une limite étant fixée au 30 juin 2022 . Un arrêté est venu en mai 2022 préciser cette disposition 386 ( * ) .
B. Une seconde reconduction pour le premier semestre 2022 par arrêté ministériel sans base légale
Dans le contexte de la « crise des urgences » à l'été 2021, le nouveau ministre de la santé et de la prévention a pris par arrêté ministériel différentes mesures dérogeant aux dispositions de droit commun prévues au code de la santé publique ou au code de la sécurité sociale, sur le fondement fragile de l'article L. 3131-1 du code de la santé publique.
Il a en outre, par arrêté ministériel et sans base légale claire, prolongé la garantie de financement pour le second semestre 2022 387 ( * ) .
Interrogée sur l'impact de la mesure pour 2022 sur les établissements publics, la FHF a indiqué ne pas disposer à ce jour de données pour 2022, du fait du rattrapage progressif de l'activité, qui fait varier la situation des établissements et ne permet pas d'établir un état des lieux fiable en cours d'année. Cependant, elle a précisé que, sur le premier semestre, et sur les seuls CHU, seul un établissement est actuellement légèrement au-dessus de la garantie de financement.
• Alors qu'il s'agit de l'application d'un financement dérogeant aux règles de droit commun pour la troisième année consécutive, la rapporteure estime que la reconduction par simple arrêté ministériel est affectée d'une fragilité juridique préjudiciable .
En effet, aux termes de l'article L. 16-10-1 du code de la sécurité sociale, les dérogations à ce même code prises au titre de la protection de la santé publique ne peuvent normalement pas excéder un an et doivent en outre être prises par décret .
Or, l'arrêté d'août 2022 déroge d'une part pourtant bien aux règles de financement des établissements de santé prévues au code de la sécurité sociale, mais il constitue d'autre part la prolongation d'une dérogation ayant déjà duré plus de 27 mois. Là où les précédents arrêtés avaient une assise légale objective, le dernier arrêté présente une sécurité juridique très discutable.
La commission considère ainsi nécessaire de valider juridiquement la garantie de financement apportée aux établissements de santé au titre de l'année 2022 et, à cette fin, a adopté l'amendement n° 65 de la rapporteure .
C. Un financement pour 2023 particulièrement incertain
Enfin, si les règles de recevabilité financière au regard de l'article 40 de la Constitution ne permettent pas d'initiative parlementaire sur ce point, la rapporteure souhaite également par cet amendement interpeller le Gouvernement sur les incertitudes fortes concernant le financement des établissements de santé pour 2023 au titre de leur activité .
En effet, les établissements de santé connaissent une perturbation forte et durable de leur niveau d'activité . Si la garantie de financement a en partie contenu l'impact de cette baisse sur les ressources, les fédérations se montrent inquiètes pour 2023.
• Ainsi, alors que le niveau d'activité de 2019 n'a pas encore été retrouvé , les établissements ne projettent pas à ce stade pour 2023 de réel retour à la normale de l'activité d'hospitalisation ni de rattrapage des soins non réalisés depuis 2020.
Ainsi, la FHF a signalé à la rapporteure que « les éléments relatifs à l'activité à mi-année confirment la difficulté que les établissements connaissent à retrouver un niveau d'activité comparable aux années pré-covid ».
La fédération a sur ce point mis en avant les « importantes difficultés de ressources humaines conduisant les établissements à réduire leur niveau d'activité et à privilégier l'activité ambulatoire » qui ont succédé à la gestion de la crise épidémique. Elle est rejointe sur ce point par la fédération des établissements privés non lucratifs, la Fehap, qui a indiqué être inquiète de la fin de la garantie de financement alors que ses établissements adhérents font eux aussi face à une pénurie de personnels obérant les capacités d'activité .
Surtout, la FHF constate que les données 2022 dont elle dispose avec, de janvier à juin 2022 une activité de chirurgie en recul de 4 % au global, et de 8 % pour l'hospitalisation complète, confirment que les séjours n'ayant pas eu lieu en 2020 et 2021 n'ont toujours pas été rattrapés . Force est de constater selon elle que « les établissements ne parviennent pas à retrouver un mode de fonctionnement correspondant à la situation préalable à la crise . »
Il convient de signaler, comme le soulignait auprès de la rapporteure la fédération de l'hospitalisation privée (FHP), « une garantie de financement ne peut être un dispositif pérenne puisque par construction elle vient couvrir une période exceptionnelle ». La fédération indiquait à ce titre que « le secteur privé souhaite porter une dynamique de reprise des soins au service de la santé des Français. » Cependant, la FHP soulignait qu'au regard des incertitudes de la période « il convient d'examiner les conditions futures de soutien qui soient les plus propices à l'accompagnement des établissements ».
Enfin, les dynamiques d'activité de certains secteurs ne doivent pas cacher d'autres fragilités. Ainsi Unicancer constatait que si « la garantie de financement a permis de passer la crise sanitaire plus sereinement », « la reprise de l'activité est forte dans nos établissements, notamment du fait de la démographie [...] n'a en revanche pas compensé les pertes de recettes liées à la patientèle étrangère, qui a connu une très forte diminution pendant la première phase de la crise sanitaire ».
• La commission souhaite ainsi que soit envisagé un mécanisme de « sortie de la garantie de financement » qui assure aux établissements une visibilité sur leurs ressources et permettent d'éviter les chocs encore anticipés sur les niveaux d'activité.
Enfin, la rapporteure souligne que cette réflexion sur un dispositif transitoire au moins pour 2023 ne saurait être une nouvelle fois prise par simple voie réglementaire . La commission appelle le Gouvernement à soumettre au Parlement des dispositions transitoires dans ce PLFSS ou, à défaut, dans un prochain texte.
Enfin, la commission constate que si la garantie de financement n'a pas permis de mettre en oeuvre l'expérimentation prévue d'un financement de l'hôpital assis pour partie sur une « dotation populationnelle », cette évolution du mode de financement doit se poursuivre .
Ainsi, la commission d'enquête sur l'hôpital et la situation du système de santé 388 ( * ) avait appelé à poursuivre les travaux engagés vers un modèle de financement préservant une prise en compte de l'activité mais prenant mieux en compte des facteurs liés au territoire et à sa population, aux caractéristiques et besoins de santé publique. Comme le soulignait encore à l'occasion de ce PLFSS Unicancer, « le système de financement doit permettre de médicaliser le financement, d'équilibrer les ressources, de donner une prime à l'efficience et à la qualité, de responsabiliser les acteurs, d'installer de l'équité entre les établissements. »
Au bénéfice de ces observations, la commission vous demande d'adopter cet article additionnel dans la rédaction qu'elle vous soumet par l'amendement n° 65.
Article 25 bis
(nouveau)
Ajustements apportés aux règles d'autorisations
d'activités de soins
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, vise à ajuster certaines dispositions transitoires concernant les procédures d'autorisation d'activité des établissements de santé.
La commission vous demande de supprimer cet article.
I - Le dispositif proposé
A. Des modifications apportées à la suite de la loi OTSS
L'article 36 de la loi relative à l'organisation et à la transformation du système de santé 389 ( * ) , dite « OTSS », habilitait le Gouvernement à légiférer par ordonnance sur le fondement de l'article 38 de la Constitution, en vue de revoir le régime d'autorisation des activités de soins.
Le Gouvernement était ainsi autorisé à :
1° modifier le régime d'autorisation des activités de soins , des équipements matériels lourds, des alternatives à l'hospitalisation et de l'hospitalisation à domicile en vue notamment de favoriser le développement des alternatives à l'hospitalisation, de prévoir de nouveaux modes d'organisation des acteurs de santé et d'adapter ce régime aux particularités de certaines activités rares ou à haut risque ;
2° adapter le régime des autorisations aux activités réalisées dans le cadre des dispositifs de coopération et de coordination des acteurs de santé ;
3° simplifier les procédures et les conditions de délivrance des autorisations d'activités de soin ;
4° modifier les dispositions applicables au service de santé des armées en cohérence avec le régime des autorisations issues des 1°, 2° et 3°.
Deux ans après l'adoption de la loi OTSS 390 ( * ) , l'ordonnance du 12 mai 2021 391 ( * ) a en conséquence remanié le régime des autorisations au sein du code de la santé publique (CSP) .
B. Diverses corrections à apporter en vue de sécuriser la transition vers les nouvelles procédures d'autorisation
1. Des adaptations apportées aux dispositions de transition en matière d'autorisations d'activités
• Le Gouvernement souhaite pallier des lacunes identifiées dans la transition vers les nouvelles autorisations d'activités de soins et « lever le doute le doute sur leur interprétation concernant les autorisations qui ne feront pas l'objet d'un décret d'activité dans le cadre de la réforme des autorisations » 392 ( * ) . Le II modifie à cet effet l'article 3 de l'ordonnance du 12 mai 2021 précitée .
L'article 3 de l'ordonnance, constitué de droit autonome, se borne à prévoir les dates d'entrée en vigueur des modifications faites par l'ordonnance dans le régime d'autorisation relevant de la partie législative du code de la santé publique. Il prévoit en outre des dispositions transitoires encadrant la durée de validité des autorisations délivrées sous l'empire du régime précédant l'entrée en vigueur des dispositions de l'ordonnance.
Le 1° du II modifie le IV de l'article 3 de l'ordonnance relatif à la durée de validité des autorisations d'activités de soins et des équipements matériels lourds délivrés sous le régime d'autorisation préexistant.
Celui-ci prévoit que cette durée est fixée et prolongée jusqu'à l'intervention d'une décision sur une nouvelle demande d'autorisation formulée après l'entrée en vigueur des révisions réglementaires ou, au plus tard, au 1 er juin 2023. Les décrets attendus concernent les conditions d'implantation (L. 6123-1 du même code) et conditions techniques de fonctionnement (L. 6124-1 dudit code).
Le IV est ainsi complété par deux alinéas visant chacun à s'appliquer « en l'absence de publication au 1 er juin 2023 », pour une activité de soins ou un équipement matériel lourd, des décrets prévus .
• Par dérogation, le premier alinéa prévoit que la durée d'autorisation demeure celle prévue à l'article L. 6122-8 du CSP, soit au minimum sept ans. Le renouvellement de l'autorisation suivrait ensuite le droit commun révisé.
• Par dérogation également, le second alinéa prévoit une prolongation des autorisations pour les titulaires qui auraient dû solliciter un renouvellement entre le 12 mai 2021 et le 1 er juin 2023. Ceux-ci devront formuler leur demande dans un délai de six mois après la publication du schéma régional de santé postérieure à cette dernière date. À défaut de demande, l'autorisation prendrait fin à l'expiration du délai ou à la date prévue initialement.
Le 2° du II ajoute un V à l'article 3 de l'ordonnance.
Ce nouveau paragraphe vise à déroger au premier alinéa de l'article L. 6122-9 du CSP qui prévoit l'octroi de l'autorisation d'activités par l'agence régionale de santé après avis de la commission spécialisée de la conférence régionale de la santé et de l'autonomie (CRSA). Les nouvelles demandes déposées en application du IV de l'article 3, soit des renouvellements, seraient ainsi dispensées de l'avis de la commission « en fonction de critères d'offre, de qualité ou de sécurité des soins » , ceux-ci devant être définis par décret en Conseil d'État.
Le Gouvernement justifie enfin cet amendement par l'impossibilité selon lui de traiter les nouvelles demandes à moyens constants et le risque, faute de mesure, d'un décalage d'un an de la réforme .
2. Des mises en cohérence avec cette réforme concernant les groupements de coopération sanitaire de moyens
• Le Gouvernement entend par ce même article également adapter certaines dérogations en matière de coopérations en vue de la mise en oeuvre des nouvelles règles d'autorisations.
Le I concerne ainsi les groupements de coopération sanitaire (GCS).
Il modifie l'article L. 6133-7 du code de la santé publique relatif aux groupements de coopération sanitaire, érigés en établissements de santé, privé ou public selon les cas, dans le cas où ce groupement serait titulaire d'une ou plusieurs autorisations d'activités de soins.
Le dernier alinéa de l'article L. 6133-7 prévoit une dérogation pour les GCS de moyens dont la seule autorisation d'activité relève d'une activité biologique d'assistance médicale à la procréation. Dans ce cas, le GCS de moyens n'est pas érigé en établissement de santé .
Le I du présent article modifie le même dernier alinéa de l'article L. 6133-7 afin d'étendre cette dérogation à tous les GCS de moyens autorisés à pratiquer les « seules activités » de soins listées par décret en Conseil d'État .
Le Gouvernement justifie cette disposition en cohérence avec la transformation de certaines autorisations d'équipements matériels lourds en autorisations d'activités de soins , et ce alors que certaines structures ne peuvent être titulaires d'une autorisation d'activité de soins. Le Gouvernement souhaite ainsi permettre un « outil de coopération souple et répondant aux logiques de coopérations pluri-acteurs », « mettre en cohérence le droit des GCS » ou encore « éviter la multiplication des titulaires d'autorisations d'activités de soins pour contenir le nombre d'équipements matériels lourds »
Le III prévoit enfin l'entrée en vigueur du I à la date de publication du décret que ce dernier prévoit et, au plus tard, au 1 er juin 2023 .
II - La position de la commission
Sur le fond, la commission partage le souhait de sécuriser et parfois simplifier les dispositions relatives aux autorisations d'activité et de faciliter la transition entre les anciennes dispositions et le nouveau régime issu la réforme de 2021.
Cependant, la rapporteure constate qu'il s'agit là seulement d'un toilettage de dispositions du code de la santé publique qui relèvent des règles d'organisation des établissements de santé .
Surtout, la commission constate que cette disposition n'a aucun impact sur les dépenses des régimes obligatoires de base de la sécurité sociale. L'impact éventuel sur la charge de travail des établissements de santé, l'impact présenté d'un possible report d'autorisations ou encore l'économie possible par la limitation des autorisations d'activité apparaissent en effet très peu étayés et semblent avoir, au mieux, une incidence très indirecte pour l'assurance maladie.
Partant, elle doit être regardée comme contraire à l'article L.O. 111-3-8 du code de la sécurité sociale .
La commission, soucieuse de préserver le PLFSS de la présence de « cavaliers sociaux », a ainsi adopté un amendement n° 66 de suppression .
Il appartiendra au Gouvernement de proposer ces dispositions dans un véhicule législatif adapté que pourrait utilement être une loi relative à la santé ou à l'organisation de l'offre de soins .
En conséquence, la commission vous demande de supprimer cet article.
Article 25 ter
(nouveau)
Facturation de l'activité des IPA exerçant en
établissement
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, vise à permettre la facturation des actes des infirmiers en pratique avancée à l'assurance maladie par les établissements de santé privés lucratifs.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
Par son amendement portant article additionnel et retenu dans le texte sur lequel il a engagé sa responsabilité, le Gouvernement entend permettre la facturation des actes et consultations externes des infirmiers en pratique avancée (IPA) salariés par les établissements de santé du secteur privé lucratif.
Le Gouvernement estime répondre à l'impossibilité aujourd'hui pour ces établissements de facturer ces actes « alors même que les établissements ont intégré ce nouveau métier dans leurs organisations ou souhaitent le faire davantage et que le développement de la pratique des IPA en établissements contribue à améliorer la qualité de la prise en charge des patients et l'utilisation du temps médical ».
L'article 25 ter complète à cette fin l'article L. 162-26-1 du code de la sécurité sociale.
Cet article concerne les établissements mentionnés au d de l'article L. 162-22-6 du même code, soit les établissements de santé privés autres que non lucratifs et ayant conclu un contrat pluriannuel d'objectifs et de moyens avec l'agence régionale de santé , établissements encore souvent désignés sous l'appellation d' « ex-OQN », en référence à l'ancien régime d'objectif national quantifié. Il prévoit aujourd'hui la possibilité pour ces établissements de facturer les honoraires liés à l'activité de leurs médecins salariés.
Le nouvel alinéa codifié s'appliquerait aux mêmes établissements « ex-OQN » et leur ouvrirait la possibilité de facturer les honoraires liés à l'activité des infirmiers exerçant en pratique avancée . Cette activité, réalisée pour le compte de l'établissement, s'entend hors prestations d'hospitalisation.
Enfin, cette facturation se ferait dans les mêmes conditions que celles existant aujourd'hui pour les médecins salariés de ces établissements, à savoir le respect des règles de nomenclature et de tarification des actes ou prestations, définies à l'article L. 162-1-7 du même code, et des règles relatives aux honoraires et éléments de rémunération régis par la convention médicale , prévues à l'article L. 162-14-1 dudit code, et dans la limite des tarifs fixés en application.
II - La position de la commission
Le Gouvernement considère cette disposition comme « une mesure favorable au développement large des IPA dans tous les établissements de santé », présentant cette possibilité de facturation « comme un élément permettant de valoriser financièrement et symboliquement l'activité de ces IPA ». Il évoque en outre pour justifier sa mesure « un facteur d'amélioration de l'accès aux soins des patients ».
La rapporteure et la commission souscrivent à l'intention d'une meilleure reconnaissance et valorisation du potentiel que peuvent avoir les IPA dans la prise en charge des patients , particulièrement les patients atteints de pathologies chroniques.
Cependant, pour que les IPA trouvent une j uste place dans des équipes de soins coordonnées et un rôle lisible et pertinent dans le parcours de soins du patient , dans la répartition des tâches et compétences entre professionnels de santé, il n'est pas de bonne méthode que de disperser des mesures pointillistes par le biais d'amendements à un projet de loi de financement de la sécurité sociale .
La reconnaissance du rôle des IPA dans le suivi des patients ne se fera pas davantage au bénéfice de la facturation de leurs honoraires par les cliniques privées que leur fonction ne sera mieux valorisée par l'accès direct prévu à l'article 24 ter . Ces dispositions trouveraient bien davantage leur place dans une loi relative à la santé et à l'organisation de l'offre de soins, permettant une réflexion globale sur la place de chaque profession de santé.
Sous ces réserves, la commission vous demande d'adopter cet article sans modification.
Article 25 quater
(nouveau)
Prolongation jusqu'au 31 décembre 2035 du dispositif
permettant aux médecins et aux infirmiers de travailler
jusqu'à 72 ans dans les établissements publics de
santé
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, prolonge jusqu'en 2025 la dérogation permettant aux médecins et aux infirmiers de travailler en cumul emploi-retraite jusqu'à l'âge de 72 ans dans les hôpitaux.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
A. Une dérogation aux limites d'âge de la fonction publique qui arrive à expiration
L'article L. 5556-1 du code général de la fonction publique 393 ( * ) prévoit un âge limite au-delà duquel un fonctionnaire ne peut être maintenu en fonctions dans l'emploi qu'il occupe 394 ( * ) .
Cette limite d'âge est fixée :
- à 67 ans pour les emplois ne relevant pas de la catégorie active ;
- à un âge puis au plus égal à 67 ans pour la catégorie active.
Cette même limite, aux termes de l'article L. 556-11 du même code, est appliquée aux agents contractuels.
Pour la fonction publique hospitalière , en dehors de dispositions législatives expresses comme ce peut être le cas pour certains emplois, le Conseil d'État a confirmé 395 ( * ) que la limite d'âge applicable à la catégorie active est de 62 ans 396 ( * ) .
• L'article 138 de la loi de 2004 relative à la politique de santé publique 397 ( * ) a initialement prévu une dispense d'application de la limite d'âge pour les médecins et infirmiers en cumul emploi-retraite dans un établissement public de santé .
Cette dérogation vaut tant pour les retraités (libéraux ou salariés) cumulant leur pension avec une vacation en établissement, relevant du 7° de l'article L. 161-22 du code de la sécurité sociale, que pour les fonctionnaires retraités , relevant de l'article L. 84 du code des pensions civiles et militaires de retraite.
La loi de modernisation de notre système de santé 398 ( * ) a modifié l'article 138 précité afin de porter la limite d'âge, « à titre transitoire », de 67 ans à 72 ans et ce jusqu'au 31 décembre 2022 . La commission avait alors salué cette disposition, considérant que le cumul emploi-retraite était de nature à contribuer à surmonter la pénurie de personnels .
Le Gouvernement indique 399 ( * ) qu'environ 1 000 médecins et entre 400 et 500 infirmiers exercent aujourd'hui dans les établissements publics de santé sous statut de contractuel en cumul emploi-retraite (CER).
B. Une disposition visant à prolonger cette dérogation jusqu'en 2035
Le Gouvernement estime que la fin de cette dérogation pourrait « entraîner des difficultés supplémentaires d'accès aux soins et priverait les établissements d'un réservoir de personnels qui s'agrandit chaque année : les chiffres disponibles sur l'exercice en CER de ces personnels sur les années 2017 à 2019 montrent en effet une augmentation de 15 % par an du nombre de médecins âgés entre 70 et 72 ans tandis que le nombre d'infirmiers concernés progresse lentement ». Il s'agit selon le Gouvernement d'éviter « une perte conséquente et brutale de personnels médicaux et soignants, sur lesquels les tensions en termes d'effectifs sont très fortes ».
Par son amendement portant article additionnel et retenu dans le texte sur lequel il a engagé sa responsabilité, le Gouvernement entend prolonger cette dérogation qui arrive à expiration au 31 décembre de cette année.
Il modifie à cette fin l'article 138 de la loi de 2004 .
Le 2° modifie ainsi la date de fin de la dérogation « transitoire », la portant au 31 décembre 2035 .
Le 1° procède pour sa part à une coordination légistique , le renvoi à l'article 6-1 de la loi du 13 septembre 1984 étant devenu inopérant depuis l'ordonnance de 2021 relative au code général de la fonction publique. Il est substitué à cette référence celle à l'article L. 556-1 du code précité .
II - La position de la commission
La commission souscrit à l'intention du Gouvernement de prolonger cette dérogation bienvenue face aux besoins de personnels médicaux et paramédicaux dans les hôpitaux publics comme dans l'ensemble du système de santé.
La rapporteure s'interroge cependant sur la nouvelle échéance inscrite dans la loi . Une mesure inscrite comme « transitoire » en 2016 conserve-t-elle ce caractère alors qu'une application de dix-neuf ans est désormais prévue et que le présent report est de treize années ?
Il pourrait être ainsi préférable soit de conserver une « clause de revoyure » plus proche afin de réévaluer les besoins, soit de supprimer toute échéance et rendre cette limite d'âge pérenne .
Si sur le fond la commission soutient la prolongation de cette dérogation à la limite d'âge, elle constate cependant que cette disposition, qui modifie des dispositions de deux précédentes lois « santé », présente un impact très discutable sur les dépenses des régimes obligatoires de base de la sécurité sociale et pourrait au titre de la loi organique être considéré un « cavalier social ». Il aurait ainsi été souhaitable que le Gouvernement propose cette mesure dans un véhicule plus adapté telle qu'une loi relative à la santé et à l'organisation des soins.
Cependant, au regard de l'échéance imminente et des besoins hospitaliers, la commission vous demande d'adopter cet article sans modification.
Article 25 quinquies
(nouveau)
Report au 30 avril 2023 de la date limite de passage en
commission nationale d'autorisation d'exercice (CNAE) des praticiens
diplômés hors Union européenne (Padhue)
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, vise à reporter au 30 avril 2023 la date butoir des procédures visant à régler la situation des Padhue présents dans les hôpitaux sans satisfaire aux conditions d'autorisation d'exercice de droit commun.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
A. Le droit existant : le régime d'autorisation d'exercice des praticiens à diplôme hors Union européenne
Si les praticiens titulaires d'un diplôme hors Union européenne (Padhue) de médecin, de chirurgien-dentiste ou de maïeutique ne sont en principe pas autorisés à exercer en France 400 ( * ) , ils peuvent toutefois être individuellement autorisés à le faire selon des procédures fixées par la loi.
La voie d'accès de droit commun consiste en un concours très sélectif , dit « épreuves anonymes de vérification des connaissances », le nombre de candidats susceptibles d'être reçus pour chaque profession étant fixé par arrêté. Après leur réussite aux épreuves, les candidats doivent justifier d'un parcours de consolidation de compétences, de deux ans en médecine, d'un an pour les chirurgiens-dentistes et les sage-femmes 401 ( * ) .
Des autorisations d'exercice individuelles peuvent également être accordées par le ministre de la santé, après avis d'une commission composée notamment de professionnels, aux Padhue dont l'expérience professionnelle est attestée par tout moyen 402 ( * ) .
Enfin, pour régler le cas des Padhue recrutés, souvent illégalement, par les hôpitaux confrontés à des vacances de postes récurrentes, la loi relative à l'organisation et à la transformation du système de santé (dite « OTSS ») de 2019 a défini des modalités dérogatoires et transitoires d'autorisation d'exercice 403 ( * ) visant :
- à autoriser temporairement à exercer, jusqu'à la fin de l'année 2020, les Padhue présents dans un établissement de santé au 31 décembre 2018 et recrutés avant le 3 août 2010 ;
- à ouvrir une procédure d'autorisation pérenne d'exercice ad hoc à destination des Padhue présents dans un établissement de santé à la fin de l'année 2018 et ayant exercé pendant au moins deux ans depuis le 1 er janvier 2015.
La procédure d'autorisation comprend une instruction des dossiers de demande d'autorisation par les commissions compétentes d'autorisation d'exercice, et donne lieu à la délivrance d'une autorisation temporaire d'exercice pour les candidats. Il était initialement prévu qu'elle s'éteigne au plus tard le 31 décembre 2020.
Ces dispositions ont fait l'objet de modifications successives, durant la crise sanitaire 404 ( * ) , pour allonger la période transitoire et reporter les dates butoirs qu'elles prévoient :
- l'autorisation temporaire visant les Padhue recrutés avant le 3 août 2010 a été allongée jusqu'au 31 décembre 2022 405 ( * ) ;
- la fin de la procédure d'autorisation d'exercice ad hoc , comme celle des autorisations d'exercice temporaires dont bénéficient les candidats, a été reportée à la même date 406 ( * ) .
B. Le droit proposé
Le présent article, issu d'un amendement de M. François Cormier-Bouligeon conservé dans le texte sur lequel le Gouvernement a engagé sa responsabilité, vise à reporter une nouvelle fois les dates butoirs enserrant le régime transitoire visant les Padhue recrutés par les hôpitaux sans satisfaire aux conditions d'autorisation d'exercice de droit commun.
Il vise à modifier les dispositions de la LFSS pour 2007 modifiée prévoyant ce régime transitoire pour reporter, du 31 décembre 2022 au 30 avril 2023 :
- la date de fin des autorisations temporaires d'exercice visant les Padhue recrutés avant le 3 août 2010 ;
- la date de fin de la procédure d'autorisation pérenne d'exercice ad hoc .
II - La position de la commission
La commission s'est interrogée sur la recevabilité de telles dispositions dans une loi de financement de la sécurité sociale. Elle regrette, en outre, le manque d'anticipation du Gouvernement face aux retards prévisibles dans la conduite de la procédure ad hoc visant les Padhue recrutés illégalement.
Toutefois, tenant compte de l'urgence, de la situation individuelle des Padhue concernés comme de celle des établissements de santé, la rapporteure a proposé d'adopter sans modification le présent article additionnel.
La commission vous demande d'adopter cet article sans modification.
CHAPITRE
III
ACCOMPAGNER LES PROFESSIONNELS DE SANTÉ ET RÉNOVER LE
PARCOURS DE SOINS
Article 26
Transparence
de l'information sur les charges associées aux équipements
matériels lourds d'imagerie médicale
Cet article entend mettre en place un recueil annuel de données sur les charges liées aux matériels lourds d'imagerie médicale auprès des exploitants, sous peine de pénalité. Cette transparence d'informations vise à permettre une actualisation plus fine et plus régulière des tarifs des forfaits techniques qui compensent ces charges d'exploitation.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
A. La prise en charge du coût d'exploitation des actes d'imagerie médicale au moyen de forfaits techniques
La rémunération des praticiens radiologues se décompose, d'une part, d'un remboursement selon l'acte technique qu'ils réalisent et, d'autre part, de forfaits techniques compensant les charges d'exploitation du matériel d'imagerie médicale lourde à savoir les appareils de scanographie, d'imagerie par résonance magnétique (IRM) et de médecine nucléaire (tomographie). Ces forfaits techniques représentaient 29 % des honoraires des radiologues en 2019 407 ( * ) soit près de 1,3 milliards d'euros de dépenses pour l'assurance maladie qui les prend entièrement en charge.
Les montants des forfaits varient selon la technique de radiodiagnostic ou d'imagerie médicale employée : le forfait moyen est de 716 euros pour la tomographie, 129 euros pour l'IRM et 64 euros pour la scanographie. Néanmoins, le volume d'actes pour chaque méthode diffère beaucoup, d'où des dépenses de forfaits techniques majoritairement portées par les actes d'IRM (voir graphique ci-dessous) qui représentent 45 % des actes réalisés.
Répartition des dépenses de l'Assurance maladie au titre des forfaits techniques
Source : Direction de la sécurité sociale et rapport de la commission des comptes de la sécurité sociale, juin 2021
Modalités de calcul des forfaits techniques
Les modalités de calcul des forfaits techniques prennent en compte les coûts fixes que les structures de radiologie doivent supporter - coûts d'acquisition et d'amortissement du matériel lourd, coûts de maintenance, dépenses afférentes aux locaux, dépenses d'assurances - et les coûts variables - dépenses de personnel non médical (manipulateurs en électroradiologie, secrétaires, agents d'entretien), coût des consommables (petit matériel médical, produits pharmaceutiques), frais de gestion (électricité, téléphone, etc .) et la cotisation sur la valeur ajoutée des entreprises (CVAE).
La grille tarifaire prend enfin en compte le niveau d'activité afin de tenir compte d'un effet d'amortissement des investissements réalisés par les radiologues. Ainsi, le tarif par acte des forfaits techniques diminue à partir d'un seuil d'activité par année civile et l'âge de l'appareil . Sont considérés comme amortis les appareils installés depuis plus de sept ans révolus au 1er janvier de l'année considérée. Le tarif est aussi modulé selon la classe technologique de l'appareil et le zonage géographique.
Dans une communication de 2016 à la commission des affaires sociales du Sénat, la Cour des comptes notait que « si les forfaits techniques ont vu leur montant se réduire au cours des dix dernières années, la baisse a été très variable selon les modalités, et ne s'est pas appuyée sur une analyse des progrès réels de productivité ni de l'optimisation des charges des exploitants » 408 ( * ) . Elle recommandait ainsi de « revoir en priorité le montant des forfaits techniques sur la base de comptes d'exploitation régulièrement actualisés afin d'exclure tout effet de rente et de dégager ainsi des marges de manoeuvre financière » 409 ( * ) .
S'appuyant sur cette préconisation, l'article 99 de la LFSS pour 2017 a ainsi introduit l'article L. 162-1-9-1 du code de la sécurité sociale aux termes duquel le montant des forfaits techniques est fixé par la convention nationale entre l'Union nationale des caisses d'assurance maladie (Uncam) et les médecins libéraux. Il dispose néanmoins qu' à défaut d'accord conventionnel dans un certain délai, les montants des forfaits techniques sont déterminés par le directeur de l'Uncam.
Le même article L. 162-1-9-1 prévoit également que le directeur général de l'Uncam doit transmettre, au moins une fois tous les trois ans, à la commission des équipements matériels lourds d'imagerie médicale , qui rassemble les principaux représentants du secteur de l'imagerie médicale 410 ( * ) , les propositions d'évolution pluriannuelle des rémunérations liées à l'acquisition et au fonctionnement des équipements lourds d'imagerie médicale pour que la commission puisse émettre un avis. Il doit également lui communiquer des éléments relatifs à l'évolution constatée sur la période concernée des charges associées aux équipements matériels lourds d'imagerie médicale .
Cette incitation légale à actualiser les montants des forfaits techniques a été actionnée à deux reprises : le directeur général de l'Uncam a ainsi décidé des montants en 2017 et en 2018 411 ( * ) . L'exposé des motifs au présent article 26 indique que ces révisions ont généré une économie de l'ordre de 27 millions d'euros.
En dépit de cette économie, les dépenses d'imagerie lourde ont été dynamiques sur la période 2015-2019 : portées par les forfaits techniques au titre de l'IRM, elles ont augmenté de 6 %. La Cour des comptes dans son rapport sur l'application des lois de financement de la sécurité sociale de 2022 a noté que « cette tendance a continué à se faire sentir entre 2019 et 2021 » 413 ( * ) .
B. Le dispositif proposé : un mécanisme de recueil de l'information
• Le 1° du présent article modifie l'article L. 162-1-9-1 précité afin de permettre au directeur général de l'Uncam de recueillir chaque année les informations ou les documents utiles afin de constater l'évolution sur la période concernée des charges associées aux équipements matériels lourds d'imagerie médicale , l'évolution de l'organisation et des modalités de fonctionnement des différentes structures utilisant ces équipements et de proposer une évolution pluriannuelle des montants des forfaits techniques .
Ce recueil de données se ferait auprès d'un échantillon représentatif des structures exploitantes . L'échantillon serait constitué par l'Uncam grâce à un appel à candidature triennal et complété, le cas échéant, par des désignations afin d'assurer la fiabilité et la représentativité des données.
La mise en oeuvre de ces dispositions est accompagnée d'un mécanisme de sanction financière à l'encontre de la personne physique ou morale incluse dans l'échantillon et qui se soustrairait à l'obligation de transmission des informations demandées. La pénalité, recouvrée par l'Acoss et dont le produit serait affectée à la Cnam, s'élèverait au maximum à 1 % du montant des forfaits techniques versés par l'Assurance maladie les douze derniers mois.
Selon l'exposé des motifs, ce dispositif de recueil de données aurait pour objectif d'« actualiser de manière plus dynamique les tarifs des forfaits techniques (...). Il faciliterait les négociations avec les représentants du secteur par la transparence de l'information qu'il permettrait s'agissant des coûts réel d'exploitation des équipements.
• Les 2° à 5° du présent article apportent des précisions rédactionnelles à l'article L. 162-1-9-1 du code de la sécurité sociale ou des modifications de coordination.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Un amendement déposé par Thibault Bazin (LR) a été intégré au texte sur lequel le Gouvernement a engagé sa responsabilité. Il prévoit que la commission des équipements matériels lourds d'imagerie médicale est consultée sur la méthodologie et le calendrier envisagés pour le recueil . Elle rend également un avis sur les résultats obtenus.
Selon l'exposé sommaire de l'amendement, il s'agit d'associer les radiologues à la constitution de l'échantillon représentatif, au recueil et à l'interprétation des résultats et ainsi éviter une démarche unilatérale dont l'acceptabilité serait moindre.
Un amendement rédactionnel de la rapporteure générale Stéphanie Rist a également été intégré au présent article.
L'Assemblée nationale est considérée comme ayant adopté cet article ainsi modifié.
III - La position de la commission
La procédure de révision des forfaits techniques introduit par la LFSS pour 2017 n'a pas prévu de mécanisme de partage de données de telles sorte que l'Assurance maladie se trouve dans une situation d'asymétrie d'informations vis-à-vis des exploitants d'équipements lourds . La remarque de la Cour des comptes datant de 2016 selon laquelle « faute de données objectives et actualisées sur les coûts associés, des effets importants de rente sur le forfait technique ne sont pas à écarter » semble toujours d'actualité.
L'étude d'impact indique ainsi que l'innovation technologique et une optimisation des modes d'organisation devraient conduire à une baisse des coûts d'exploitation dans les années à venir. La fédération nationale des médecins radiologues (FNMR), dans sa contribution écrite adressée à la rapporteure, pointe, quant à elle, l'augmentation importante des salaires des personnels radiologiques, en raison de l'inflation et des effets de bord du Ségur de l'hôpital, ainsi que la forte hausse à venir des tarifs de l'électricité.
La FNMR indique en outre n'avoir jamais « cessé de demander une étude des charges, toutes techniques confondues, pilotée conjointement par la CNAM et la FNMR ». Elle insiste sur l'importance majeure de la sélection de l'échantillon qui peut conduire à des taux de charges constatées très variables et impliquer des fixations tarifaires inadaptées. Des taux de charges retenus trop bas pourraient provoquer, selon la FNMR, « la fermeture de plages horaires, voire de centres de scanner et d'IRM avec une réduction du maillage territorial [ou] des délais de rendez-vous allongés ».
La rapporteure estime en tout état de cause que la connaissance partagée d'informations reconnues fiables ne peut que clarifier les relations entre l'Assurance maladie et les radiologues. C'est pourquoi, elle accueille favorablement le dispositif proposé de transparence de l'information tel que complété à l'Assemblée nationale. Il apparait crucial que les radiologues, à travers la commission des équipements matériels lourds d'imagerie médicale, puissent participer à l'élaboration de l'échantillon et du recueil afin de connaître ainsi en toute transparence les critères retenus.
Le mécanisme proposé par le présent article et la révision tarifaire des forfaits techniques qui en découlerait doivent toutefois être accompagnés d'autres chantiers pour assurer la maitrise des dépenses d'imagerie médicale. Une relance de la politique de pertinence des actes de prescription, que la Cour des comptes appelle de ses voeux, devrait être engagée sans tarder 414 ( * ) .
La commission vous demande d'adopter cet article sans modification.
Article 26 bis
(nouveau)
Priorisation de certains travaux du Haut Conseil aux
nomenclatures
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, entend indiquer que le Gouvernement établit une liste des prestations et actes dont la révision de la hiérarchisation et des tarifs est prioritaire. Ces travaux font l'objet d'un rapport remis au Parlement.
La commission vous demande de supprimer cet article.
I - Le dispositif proposé
A. L'état du droit : une révision engagée de la nomenclature
• Depuis 2004, le remboursement aux professionnels de santé libéraux des actes pris en charge par l'assurance maladie est conditionné à leur inscription sur une liste des actes et prestations prévue par l'article L. 162-1-7 du code de la sécurité sociale 415 ( * ) . La décision de l'Union des caisses d'assurance maladie (Uncam) du 11 mars 2005 distingue trois nomenclatures des actes.
La classification commune des actes médicaux (CCAM) , créée en 2005, répertorie près de 14 000 actes dans une liste commune d'actes techniques médicaux représentant 14 milliards d'euros d'honoraires sans dépassement en 2020, selon la direction de la sécurité sociale (DSS). Elle est complétée d'une nomenclature générale des actes professionnels (NGAP) qui regroupe les actes des chirurgiens-dentistes, des sages-femmes et des auxiliaires médicaux et d'une nomenclature des actes de biologie médicale (NABM) .
La LFSS pour 2020 a engagé une refonte des nomenclatures en prévoyant une nouvelle procédure d'inscription des actes à la CCAM (voir encadré ci-après). Le Haut Conseil des Nomenclatures, nouvelle instance prévue l'article L. 162-1-7 du code de la sécurité sociale (HCN) joue un rôle de coordination des différents acteurs. L'installation du HCN par le ministre a eu lieu en septembre 2021. La hiérarchisation des actes devrait désormais être opérée par une commission indépendante composée à parité de professionnels libéraux et hospitaliers.
Inscription d'un acte à la CCAM
1. La demande d'inscription est adressée par l'Uncam ou par les ministres chargés de la santé et de la sécurité sociale pour avis à la HAS. La demande peut aussi émaner, outre de conseils nationaux professionnels, d'associations d'usagers agréées.
2. L'évaluation médicale de l'acte est effectuée par la HAS. Elle porte sur l'évaluation du service attendu ou du service rendu de l'acte ou la prestation qui lui est soumis ainsi que, le cas échéant, sur les actes existants dont l'évaluation pourrait être modifiée en conséquence. À la demande du collège, l'avis de la HAS peut être préparé par une commission spécialisée. Cet avis est transmis à l'Uncam dans un délai de six mois suivant le dépôt de la demande, renouvelable une fois pour les évaluations complexes.
3. L'évaluation scientifique et technique est de la compétence du Haut conseil des nomenclatures (HCN) qui est chargé de proposer une méthodologie de description et de hiérarchisation des actes et prestations et d'étudier à cette fin ceux qui lui sont soumis. Le HCN établit son rapport en tenant compte des enjeux de pertinence médicale. Ce rapport est ensuite remis, dans un délai de six mois, renouvelable une fois pour les évaluations complexes, à l'Uncam, après avis simple de la commission professionnelle compétente pour la profession de médecin. Il remet chaque année un rapport annuel d'activité après consultation de l'ensemble des acteurs impliqués dans la hiérarchisation.
4. La tarification relève de la compétence de l'Uncam en fonction de la hiérarchisation.
5. Consultation. L'Uncam sollicite l'avis de l'Unocam et, le cas échéant, de la HAS lorsque la décision porte sur l'évaluation du service attendu ou du service rendu d'un acte ou d'une prestation.
6. Inscription. Les conditions d'inscription d'un acte ou d'une prestation, leur inscription et leur radiation sont décidées par l'Uncam. Les décisions d'inscription de l'Uncam sont réputées approuvées sauf opposition motivée des ministres chargés de la santé et de la sécurité sociale.
B. Le dispositif proposé : une priorisation par le Gouvernement des actes à réviser
• Le présent article, issu d'un amendement du député Frédéric Valletoux (Horizons) intégré au texte sur lequel le Gouvernement a engagé sa responsabilité, propose que le Gouvernement définisse annuellement une liste des prestations et des actes dont la hiérarchisation et les tarifs doivent être révisés lors de l'année suivante selon des modalités précisées par décret. Cette liste devrait être établie en fonction des priorités de santé publique et des écarts entre tarifs et coûts engagés . Un rapport public d'activité serait remis au Parlement.
II - La position de la commission: des dispositions superflues
Dans le cadre de la stratégie « Ma Santé 2022 », une révision de la CCAM a été engagée par le Gouvernement afin d'améliorer le caractère descriptif et la pertinence des actes, prendre en compte les innovations récentes ainsi que supprimer les actes obsolètes.
Les informations transmises à la rapporteure par la DSS rendent compte d'un travail de révision organisé autour de 41 comités cliniques se répartissant les actes de la CCAM par « famille d'actes ». « Ces comités cliniques composés de 10 à 20 experts médicaux (à parité entre le public et le privé) sont chargés de faire des propositions d'évolution de la nomenclature : modification des libellés, suppressions ou créations d'actes. Des comités de hiérarchisation seront également mis en place pour procéder à la nouvelle hiérarchisation de l'ensemble des actes de la CCAM. Les 41 comités cliniques ont commencé à se constituer dès le mois de janvier 2022 et ont pour objectif de finaliser la redescription des actes à la fin du premier semestre 2023 et la hiérarchisation des actes à la fin de l'année 2023. »
La rapporteure constate donc que la procédure de révision des nomenclatures, si nécessaire, a été engagée. Les auditions, menées dans le cadre du présent rapport, ont confirmé à la rapporteure les nombreux actes obsolètes, dont les professionnels eux-mêmes demandent la radiation aux nomenclatures, et la multitude d'actes, dont le service rendu a été étayé, toujours en attente d'une prise en charge.
La rapporteure partage donc pleinement l'intention du présent article mais considère qu'il serait inutile de prévoir des dispositions légales imposant au Gouvernement de définir les actes à réviser en priorité. Le travail de priorisation des révisions attendues doit certes être accompli dans le cadre de la refonte des nomenclatures. Il dépendra davantage des moyens mis à la disposition du HCN et des comités techniques plutôt que d'une obligation procédurale reposant sur le Gouvernement.
La commission a adopté en conséquence un amendement n° 67 du rapporteur de suppression de l'article, dont la présence en LFSS et, partant, la conformité à la Constitution ne semble pas non plus répondre aux canons du genre.
La commission vous demande de supprimer cet article.
Article
27
Réforme des procédures de prise en charge des actes
innovants hors nomenclature de biologie médicale, encadrement du
dispositif de biologie délocalisée et engagement d'une
régulation des dépenses
Cet article propose de réformer la procédure d'entrée et de sortie des actes inscrits au référentiel des actes innovants hors nomenclature (RIHN), d'encadrer les lieux de réalisation de la biologie médicale délocalisée et de prévoir une régulation des dépenses de biologie médicale courante représentant une économie annuelle de 250 millions d'euros.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
I - Le dispositif proposé
A. Le référentiel des actes innovants hors nomenclature
1. Le droit existant : un référentiel pour une prise en charge précoce des actes
La direction générale de l'offre de soins (DGOS) a mis en place par une instruction du 31 juillet 2015 416 ( * ) le référentiel des actes innovants hors nomenclature (RIHN). Les actes innovants de biologie médicale et d'anatomocytopathologie 417 ( * ) compris dans ce référentiel peuvent ainsi faire l'objet d'une prise en charge par la collectivité avant leur inscription à la nomenclature des actes de biologie médicale (NABM).
L'instruction définit le caractère innovant d'un acte en s'appuyant sur les conditions légales s'appliquant aux dispositifs médicaux mentionnées à l'article L. 165-1-1 du code de la sécurité sociale « le caractère innovant est notamment apprécié par son degré de nouveauté, son niveau de diffusion et de caractérisation des risques pour le patient et sa capacité potentielle à répondre significativement à un besoin médical pertinent ou à réduire significativement les dépenses de santé ».
Le RIHN et la procédure d'inscription des actes sont définis par l'instruction précitée. Les actes pris en charge au titre du RIHN doivent être « en cours de validation clinique et médico-économique préalablement à l'évaluation par la HAS et à une éventuelle prise en charge par la collectivité ». Un acte innovant est inscrit au sein du RIHN pour une durée initiale de trois ans. La demande d'inscription ou d'actualisation est examinée par une commission technique dont le secrétariat est assurée par l'agence technique de l'information sur l'hospitalisation (ATIH) . Cette commission technique est elle-même composée d'une sous-commission scientifique , dont les membres sont nommés par chacune des sociétés savantes d'intérêt, et d'un groupe technique nomenclature chargé de l'évaluation économique et budgétaire. Le conseil d'hospitalisation valide ensuite le projet du RIHN, consolidé par l'ATIH et la DGOS. Le projet est enfin publié par arrêté ministériel.
Le financement du RIHN est assuré par la dotation nationale de financement des missions d'intérêt général d'aide à la contractualisation des établissements de santé (MIGAC) prévu au sein de l'Ondam par l'article L. 162-22-13 du code de la sécurité sociale. En particulier, l'enveloppe dédiée est budgétisée au titre des missions d'enseignement, de recherche, de référence et d'innovation ( MERRI G03 ). Cette enveloppe est répartie entre les établissements de santé sur le fondement des remontées d'activités de l'année n -1 exception faite de la dotation 2021 qui s'est basée sur l'activité 2019.
L'instruction de 2015 a également prévu une liste complémentaire des actes de biologie médicale et d'anatomocytopathologie qui, bien que n'étant plus innovants au sens du code de la sécurité sociale, ne font pas encore l'objet d'une prise en charge pérenne par la collectivité en raison de leur stock important et du goulot d'étranglement administratif qui entravent leur inscription aux nomenclatures.
De 2015 à 2020, la dotation MERRI G03 versée aux établissements de santé est restée stable autour de 380 millions d'euros. Le montant a été une première fois revalorisé dans le cadre du « Ségur de la santé » pour atteindre 406 millions d'euros en 2021 . Enfin, l'enveloppe dédiée aux actes innovants hors nomenclature a été portée à 493 millions d'euros en 2022 .
Toutefois, en réponse au questionnaire adressé par la rapporteure, la direction de la sécurité sociale indique que « depuis 2015, le montant total des déclarations est supérieur à l'enveloppe de financement disponible. Ainsi, la délégation 2021 a permis de couvrir 51 % des coûts supportés par les établissements de santé pour ces activités (le coût associé aux activités prises en compte pour le calcul correspondait à un total de 790 M€ pour une enveloppe limitée à 406 M€ [...] ».
2. Le dispositif proposé
• Le présent article - au 2° du I - propose de créer au sein du code de la sécurité sociale un nouvel article L. 162-1-24 qui confère une base légale au RIHN et à la procédure d'inscription d'un acte au référentiel . La prise en charge de l'acte innovant serait « partielle ou totale » et aurait une durée limitée. Elle serait conditionnée « à la réalisation d'une recueil de données cliniques ou médico-économiques ». La liste des actes qui bénéficient de cette prise en charge est décidée par le ministre après avis de la Haute Autorité de santé (HAS). Le financement resterait assuré par la dotation MERRI G03.
Le 1° du I du présent article modifie en conséquence l'article L. 162-37 du code de la sécurité sociale, qui énumère les compétences de la HAS.
• Le nouvel article L. 162-1-24 du code de la sécurité sociale permettrait également une systématisation de la demande de prise en charge de droit commun des actes de biologie médicale. La HAS serait réputée saisie de la demande d'inscription à la nomenclature six mois avant la fin de la prise en charge d'un acte au titre du RIHN .
Le présent article renvoie enfin le soin à un décret en Conseil d'État de fixer les critères d'éligibilité , les modalités d'inscription des actes à la liste du RIHN ainsi que la procédure d'actualisation de la liste , après nouvel avis de la HAS.
B. La biologie médicale délocalisée
1. L'état du droit
Le cadre de la biologie médicale dite délocalisée résulte de l'ordonnance du 13 janvier 2010 418 ( * ) qui a introduit la possibilité de réaliser le prélèvement 419 ( * ) ou la phase analytique 420 ( * ) d'un examen de biologie par un médecin non biologiste en dehors d'un laboratoire de biologie médicale .
L'examen de biologie médicale peut ainsi avoir lieu dans un établissement de santé, dans un hôpital des armées, au domicile du patient - pour le prélèvement - ou dans d'autres lieux fixés par arrêté du ministre chargé de la santé. Les catégories de professionnels de santé autorisés à réaliser le prélèvement et ceux habilités à en réaliser l'analyse sont aussi déterminées par arrêté (voir encadré infra ).
Toutefois, aux termes de l'article L. 6211-11 du code de la santé publique, le « biologiste-responsable du laboratoire de biologie médicale auquel le patient s'est adressé conserve la responsabilité de l'ensemble des phases de l'examen de biologie médicale ». De même, une convention entre le laboratoire de biologie médicale et le professionnel de santé doit déterminer les procédures applicables 421 ( * ) .
Le régime en vigueur jusqu'en 2020 conditionnait la biologie délocalisée « au cas où elle est rendue nécessaire par une décision thérapeutique urgente ». Il s'agit donc d'un dispositif dérogatoire. L'article 67 de la LFSS pour 2020 a élargi le recours à la biologie délocalisée en la soumettant à une condition plus souple de délais d'examen en laboratoire de biologie médicale incompatibles avec l'état de santé du patient . Cet élargissement vaut tant pour la phase de recueil que pour la phase d'analyse de l'acte de biologie médicale. Ainsi que l'indiquait l'objet de l'amendement du Gouvernement ayant introduit l'article 67, cette mesure vise à « élargir le cadre de la pratique de la biologie délocalisée (le cas échéant, en ville) pour limiter le recours aux urgences pour des besoins d'examens de biologie de « routine » et à favoriser, comme alternative aux passages aux urgences et pour des patients dont l'état de santé le nécessiterait, l'accès à des examens de biologie dans le cadre d'explorations non programmées ».
Professionnels de santé et lieux de réalisation de la biologie délocalisée
Un arrêté du 13 août 2014 422 ( * ) fixe les catégories de professionnels de santé autorisés à réaliser des prélèvements d'échantillons biologiques aux fins d'un examen de biologie médicale. Cet arrêté n'a pas été modifié en dépit des changements législatifs intervenus en 2020 mais une concertation avait été menée, selon la DGOS, sans aboutir à une révision.
Outre les biologistes médicaux, l'article 1 er de l'arrêté donne compétence aux médecins, chirurgiens-dentistes, sages-femmes, infirmiers, techniciens de laboratoire médical titulaires du certificat de capacité pour effectuer des prélèvements sanguins et manipulateurs d'électroradiologie médicale. La phase analytique de l'examen de biologie médicale peut être réalisée par les médecins, les sages-femmes, les infirmiers et les techniciens de laboratoire médical.
Aux termes de l'article 2, en dehors d'un laboratoire de biologie médicale ou d'un établissement de santé, les lieux autorisés de prélèvement sont les cabinets médicaux, les cabinets de sages-femmes, d'infirmiers, de chirurgie dentaire, du lieu d'intervention d'aide médicale urgente sur une personne justifiant des soins immédiats, des véhicules sanitaires lors d'un transport sanitaire médicalisé, en cas d'urgence, des lieux d'exercice du service de santé au travail, des centres de santé, des maisons de naissance, des établissements ou services médico-sociaux, des hôpitaux d'instruction des armées, des services médicaux d'unité et les centres médicaux des armées et des centres de rétention administrative.
La phase analytique est alors réalisée dans le laboratoire médical ayant conventionné avec le professionnel de santé, dans un établissement de santé ou, en cas d'urgence, dans un véhicule sanitaire lors d'un transport sanitaire médicalisé.
2. Le dispositif proposé : préciser le cadre de la biologie délocalisée
Le 2° du présent article entend modifier le régime d'encadrement des lieux dans lesquels les analyses des prélèvements de biologie médicale peuvent être réalisées . En l'état du droit, les lieux sont déterminés par un arrêté du ministre chargé de la santé ou, le cas échéant, du ministre de la défense. Le dispositif proposé prévoit que les catégories de lieux seront déterminées selon des conditions fixées par un arrêté du ministre chargé de la santé et donne compétence au directeur général de l'agence régionale de santé (ARS) pour fixer la liste de lieux précis répondant à ces conditions.
En outre, le présent article propose - au 1° - d'étendre la possibilité légale de réaliser la phase analytique d'un examen de biologie médicale dans un élément du service de santé des armées et non plus seulement dans un hôpital des armées.
C. La régulation des dépenses de biologie médicale
1. Le cadre préexistant de la maîtrise des dépenses
Des protocoles triennaux entre l'Assurance maladie et les directeurs de laboratoires de biologie médicale sont mis en place depuis 2014 afin de respecter des enveloppes budgétaires pluriannuelles au moyen de baisses de cotations de certains actes courants . Les actes innovants ou récemment inscrits à la nomenclature ne sont pas inclus dans le champ du protocole. Lorsque ces baisses ciblées ne sont pas suffisantes pour garantir une évolution des dépenses conforme à l'enveloppe déterminée, une diminution temporaire de la lettre clé B de la NABM peut être décidée comme en 2016 et 2018.
Dans le rapport « Charges et produits » de juillet 2022, la Cnam dresse un bilan plutôt positif de la maitrise tarifaire ainsi mise en oeuvre . De 2014 à 2021, ces ajustements de cotations ont eu un effet de - 1,7 % en moyenne par an sur les dépenses couvertes par les protocoles. Cependant, sur la même période, les volumes d'actes ont augmenté de 2,8 % par an ; la Cnam note que « le bilan de la gestion du risque est plus contrasté ». Durant la pandémie de covid-19, la maitrise par les prescriptions médicales a été par exemple suspendue. Le graphique ci-dessous montre les économies réalisées sur la période 2014-2021 en distinguant l'effet prix et l'effet volume.
Économies annuelles réalisées dans le cadre des protocoles de biologie depuis 2014 (en millions d'euros)
Source : Cnam, rapport « charges et produits » pour 2023, p. 179
L'épidémie de covid-19, combinée à l'exclusion des actes nouveaux du protocole, a eu des effets importants sur les dépenses de biologie médicale. Dès 2019, les actes nouveaux ont induit une augmentation des dépenses de biologie médicale remboursées qui contrastait avec la stabilité obtenue entre 2014 et 2018. Puis, en 2020, les dépenses de biologie médicale ont cru de 51,1 % par rapport à 2019 pour s'établir à 4,96 milliards d'euros en raison principalement du recours massif aux tests de diagnostic et de dépistage du virus SARS-CoV-2.
Dépenses de biologie médicale
Source : Cnam, rapport « charges et produits » pour 2023, p. 177
Selon la Cnam, la part d'actes des laboratoires de biologie médicale couverts par les protocoles est passée de 99 % avant l'épidémie à 50 % en 2021. Les conditions tarifaires mises en oeuvre pour les tests de la covid-19 ont été par ailleurs très favorables aux laboratoires de biologie médicale avant qu'un ajustement, jugé tardif par la Cour des comptes 423 ( * ) , n'intervienne en décembre 2020 puis en avril 2021. Ainsi, selon la Cnam, depuis 2020, les dépenses totales pour le remboursement des tests réalisés par les laboratoires privés pour le dépistage de la covid-19 s'élèveraient à 7,3 milliards d'euros.
2. Le dispositif proposé : une régulation plus forte des dépenses de biologie médicale courante en contrepartie de la crise sanitaire
Le III du présent article prévoit qu'à défaut d'accord signé 424 ( * ) avant le 1 er février 2023 entre l'assurance maladie et les directeurs de laboratoires privés d'analyses médicales permettant de générer une économie d'au moins 250 millions dès 2023 , il sera fixé par arrêté ministériel une baisse des tarifs des actes de biologie médicale non liés à la gestion de la crise sanitaire permettant d'atteindre cet objectif.
Dans le cas d'une régulation unilatérale, la voie d'une diminution générale de la cotation des actes remboursés en jouant sur la lettre clé B semble être privilégiée. L'étude d'impact précise en effet que la diminution de 0,02 euro de la lettre clé, qui s'établirait à 0,27 euro, permettrait d'obtenir une diminution annuelle des dépenses de 250 millions d'euros.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
L'Assemblée nationale est considérée comme ayant adopté cet article sans modification.
III - La position de la commission
1. La réforme du référentiel des actes innovants : une réponse décevante de la part du Gouvernement
Pour la rapporteure, l'heure n'est plus aux constats quant aux difficultés liées au RIHN , au goulot d'étranglement qui étreint la prise en charge précoce des actes innovants de biologie et d'anatomocytopathologie, à l'accumulation d'actes désormais courants en attente d'inscription à la nomenclature, aux pertes de chance induites pour les patients...
La commission a interpelé le Gouvernement, à de multiples reprises, sur ces enjeux ces dernières années. La mission d'information de la commission sur l'innovation en santé avait constaté « les conséquences néfastes [du RIHN] sur la prise en charge des patients (...) atteints de cancer en les privant des tests dits “compagnons” ». Plus récemment, la proposition de loi relative à l'innovation en santé, déposé par la présidente Catherine Deroche, a été adoptée par le Sénat et apporte des solutions pour remédier à ces difficultés 425 ( * ) .
Le Gouvernement avait annoncé dès 2019 l'engagement des travaux par la DGOS, l'assurance maladie et la Haute Autorité de santé (HAS) pour permettre une inscription à la nomenclature de certains actes de routine de biologie médicale. L'attente en valait-elle la peine ? L'étude d'impact présente le dispositif proposé comme permettant « une gestion plus dynamique » des actes innovants. Interrogée sur ce point, la DGOS indique à la rapporteure que « l'inscription dans la loi d'une refonte du mécanisme d'entrée et de sortie, impliquant la HAS permettra de redynamiser le système. Par exemple, la saisine systématique de la HAS avant la fin de la prise en charge définie dès l'inscription de l'acte en entrée devrait fluidifier la sortie ».
La rapporteure constate que les avantages de la nouvelle procédure proposée par le PLFSS dépendront du contenu des textes d'application et des moyens humains et financiers donnés à une gestion réellement proactive des actes hors nomenclature (AHN). Selon la DGOS, les évolutions principales parmi les critères d'éligibilité et les modalités d'inscription, définis par décret en concertation avec les acteurs, seraient : « une possibilité de demande d'inscription au fil de l'eau par les Conseils nationaux professionnels (CNP) ou les industriels, l'inscription d'actes dans des indications plus précises, une implication de la HAS dès le processus d'entrée et une évaluation systématique en sortie, la responsabilisation du demandeur concernant le recueil de données, le démarrage de la prise en charge conditionnée au démarrage du recueil ainsi que la mise en place d'un contrat d'objectifs qui précise le recueil de données attendues, la durée et les conditions de prise en charge ».
En dépit de ces éléments, la rapporteure doute fortement que la réponse apportée soit suffisante pour renverser la tendance. Le coût total des déclarations des AHN (RIHN et liste complémentaire) est supérieur à l'enveloppe de financement disponible de telle sorte que seuls 51 % des coûts supportés par les établissements de santé pour ces activités sont couverts . Aucune solution de financement plus satisfaisante n'est proposée dans ce PLFSS. Les dépenses supplémentaires prévues par l'étude d'impact sont celles de la prise en charge pérenne par la collectivité du nombre d'actes potentiellement inscrits à la nomenclature dans les prochaines années : 3,2 millions d'euros en 2023, 10 millions en 2024 et 22 millions en 2025.
Quant à la gestion dynamique promise, le calendrier annoncé n'est pas des plus rassurants. Les syndicats de biologistes médicaux, entendus par la rapporteure en commission, ont noté qu'au rythme proposé par l'étude d'impact (sortie de 5 actes en 2023, 10 actes en 2024, 20 actes en 2025), la liste RIHN, actuellement constituée de 238 actes, devrait être apurée en quinze années, sans compter les nouvelles inscriptions.
S'agissant de la liste complémentaire, la DGOS indique que des travaux complémentaires à la saisine de la HAS, réalisée en octobre 2021 afin de permettre l'évaluation des actes représentant la majorité de la valorisation financière des AHN, pourront être engagés avec la HAS, après les premiers avis rendus au printemps 2023, pour définir un calendrier d'extinction de la liste.
La rapporteure ne peut que constater le caractère décevant de réponse apportée par le Gouvernement au sein de ce PLFSS. Néanmoins, eu égard à la situation critique, la commission a souhaité maintenir les dispositions proposées afin de ne pas entraver la moindre avancée, fût-elle réduite.
2. La biologie délocalisée
À première vue, l'intention des dispositions proposées, même éclairées par la succincte étude d'impact, a paru à la rapporteure relativement hermétique. À la lumière des précisions apportées par la DGOS, la rapporteure constate qu'il s'agit bien d'un seul encadrement territorialisé du développement de la biologie en dehors des laboratoires. Dans le respect des critères déterminés par l'arrêté ministériel, les ARS pourront fixer la liste nominative des lieux géographiques habilités à réaliser la phase analytique sur leur territoire c'est-à-dire à installer des automates de biologie délocalisée . La DGOS indique en outre que « ces critères seront travaillés avec les agences régionales de santé et pourraient être à titre d'exemple :
- l'absence de laboratoire de proximité ;
- l'absence de laboratoire ouvert à certains horaires (par ex. en fin de journée) ;
- l'existence d'un partenariat entre la structure et un laboratoire de biologie médicale sur la même zone d'implantation ;
- la disponibilité d'un biologiste du laboratoire partenaire ».
La DGOS annonce par ailleurs une révision de l'arrêté de 2014 (voir supra ) fixant les catégories de lieux de réalisation des analyses afin d'y adjoindre les maisons et centres de santé ainsi que les établissements d'hébergement pour personnes âgées dépendantes (Ehpad) , qui avaient été au coeur de précédentes discussions. Toutefois, d'autres lieux pourraient éventuellement émerger des concertations.
La rapporteure considère que le développement de la biologie médicale délocalisée peut être un atout à certains égards. Toutefois, les automates pour des examens en biologie médicale délocalisée (EBMD) ne sauraient être implantés, sans supervision, au détriment de la qualité de l'analyse réalisée. La commission a donc adopté un amendement n° 68 de la rapporteure afin de préciser les conditions, que l'arrêté ministériel devra fixer. La décision d'installer un automate pour des EDMD devra garantir la qualité de l'analyse de biologie médicale et tenir compte de l'offre territoriale de biologie médicale en laboratoire.
3. La régulation nécessaire des dépenses de biologie médicale : une méthode proposée brutale et peu pertinente.
En raison de la crise sanitaire, le chiffre d'affaires des laboratoires privés de biologie médicale a augmenté de plus de 85 %, passant de 5,1 milliards d'euros à 9,4 milliards d'euros entre 2019 et 2021. Comme le souligne la DSS, cette évolution a permis aux laboratoires d'investir dans des équipements et des procédés qui sont désormais amortis, ce qu'ont confirmé les syndicats de biologistes médicaux à la rapporteure. Le taux de rentabilité du secteur de la biologie médicale est passé à plus de 20 %, contre 16 % en 2019.
La rapporteure approuve donc la nécessité d'une maitrise tant médicalisée que tarifaire des dépenses de biologie médicale. Toutefois, tant la méthode intransigeante proposée au présent article que le choix d'une mesure d'économies reconductible d'année en année ne sont acceptables aux yeux de la rapporteure.
Le recours à une baisse généralisée de la cotation de tous les actes de biologie médicale hors liés à la covid ne parait pas comme pertinent pour deux raisons. D'une part, l'absence de lien entre les actes de biologie courante et les profits réalisés par les laboratoires de biologie médicale pendant la crise épidémique de covid-19 rend difficilement explicable le principe sous-tendant la mesure. D'autre part, en optant pour une baisse de la lettre clé B, l'Assurance maladie réduirait le remboursement des actes de tous les laboratoires sans distinction entre ceux ayant particulièrement tiré un bénéfice de l'épidémie et ceux n'ayant pas eu les moyens ou la patientèle pour investir dans le dépistage du SARS-CoV-2. Ces laboratoires, plutôt en zone rurale et de petites tailles, ne présentent pas les mêmes taux de rentabilité et pourraient être fragilisés par une telle baisse générale des tarifs.
En conséquence, la commission a adopté un amendement n° 70 de la rapporteure supprimant ces dispositions. Il conviendra cependant aux laboratoires de biologie médicale et à l'Assurance maladie de se réengager dans une maitrise concertée des dépenses de biologie médicale. Les protocoles triennaux mis en place de 2014 à 2021 ont démontré leur caractère vertueux. La commission considère toutefois qu'un cadre sui generis ne donne pas les mêmes garanties à chaque signataire.
Par un amendement n° 69 de la rapporteure, la commission propose d'inscrire dans la loi l'obligation de prévoir, dans la convention médicale, des orientations pluriannuelles d'évolution des dépenses de biologie médicale et les mécanismes de maîtrise concourant à leur respect .
Il semble en revanche justifié à la rapporteure que le secteur contribue, de manière ponctuelle, au redressement des comptes de l'Assurance maladie eu égard à la hausse de son chiffre d'affaire provoquée par la crise sanitaire. Le principe d'une contribution exceptionnelle, assise sur les sommes versées par l'Assurance maladie au titre du dépistage de la Covid-19 par les laboratoires de biologie médicale pour l'année 2021, parait appropriée. La rapporteure pour la branche maladie s'est donc jointe à la rapporteure générale pour proposer un tel amendement portant article additionnel au sein de la troisième partie du présent PLFSS. Cette contribution appliquée à une assiette de 2,7 milliards d'euros aurait un rendement de 250 millions d'euros affecté à la caisse nationale de l'assurance maladie.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
Article 27 bis
(nouveau)
Création d'une nouvelle commission
réglementée au sein de la HAS
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, crée une nouvelle commission réglementée au sein de la Haute Autorité de santé, compétente pour l'évaluation des technologies diagnostiques.
La commission vous demande de supprimer cet article, qui ne relève pas du champ des lois de financement de la sécurité sociale.
I - Le dispositif proposé
Cet article crée au sein de la Haute Autorité de santé (HAS) une nouvelle commission spécialisée, logée dans un nouvel article L. 162-1-25 du code de la sécurité sociale, chargée de procéder à l'évaluation périodique du service attendu et de l'amélioration du service rendu des produits de santé, des actes, des médicaments ou des prestations à visée diagnostique, pronostique ou prédictive et du service qu'ils rendent.
II - La position de la commission : suppression de l'article, irrecevable
Un tel dispositif est manifestement dépourvu de tout impact sur les comptes des régimes obligatoires de base de la sécurité sociale, et doit en conséquence être regardé comme irrecevable au titre de la loi organique relative aux lois de financement de la sécurité sociale. Aussi l'amendement n° 71 propose-t-il sa suppression.
La commission vous demande de supprimer cet article.
Article
28
Régulation des sociétés de
téléconsultation facturant à l'AMO
Cet article propose de créer un cadre juridique pour des sociétés de téléconsultation et prévoir leur place dans l'offre de soins.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
I - Le dispositif proposé
A. Une activité en expansion qui ne trouve pas sa place dans le cadre juridique actuel
1. Une activité mal définie dans le cadre actuel
Deux modèles sont aujourd'hui constatés pour l'activité de télémédecine mise en oeuvre par des sociétés commerciales.
Certaines sociétés se limitent à la mise à disposition d'outils numériques auprès des professionnels de santé. Leurs prestations n'intègrent pas de soins et le professionnel facture lui-même ses actes à l'assurance maladie.
D'autres sociétés proposent une offre de télémédecine incluant des prestations de soins . Le Gouvernement indique que celles-ci sont minoritaires puisqu'elles ne réalisaient en 2020 que 3 % à 7 % du total des téléconsultations .
Pour ces dernières, le cadre juridique permettant la facturation à l'assurance maladie n'apparaît pas satisfaisant, alors qu' une expérimentation « article 51 » a permis de manière dérogatoire l'attribution d'un numéro FINESS . Enfin, aucune régulation propre à ces sociétés n'est prévue.
Le Gouvernement, qui souligne le rôle que peuvent avoir ces sociétés proposant une offre de télémédecine notamment au regard de besoins ponctuels dans des zones sous-denses, souhaite répondre au souhait de ces sociétés de pouvoir facturer à l'assurance maladie les soins réalisés à distance, afin que les patients puissent être pris en charge, et rémunérer ensuite des professionnels salariés.
2. Certaines dérives constatées
Faute de statut approprié, il a été constaté des pratiques qui ne correspondent pas aux besoins d'encadrement et viennent parfois perturber des statuts existants.
Ainsi, le Gouvernement indique qu'afin de permettre la prise en charge par l'assurance maladie de leurs prestations, ces sociétés commerciales de téléconsultation ont créé des associations gérant des centres de santé .
Apparaît alors un hiatus alors que le modèle de ces sociétés ne correspond nullement aux exigences concernant les centres de santé, notamment d'accueil physique ou de non-lucrativité .
Enfin, le seuil maximal de 20 % d'activité réalisée à distance (téléconsultations et télé-expertises) applicable aux centres de santé à partir de 2022 va amener ces sociétés constituées en centres de santé à renoncer à ce modèle de structuration à court terme.
Parfois envisagé, le statut d' « établissement de santé virtuel national » ne paraît pas adapté, emportant une série d'obligations propres aux établissements et notamment des procédures d'autorisation par les agences régionales de santé.
3. Un marché restreint mais en développement
En 2020, selon les chiffres de la direction générale des entreprises, il est estimé que les sociétés de téléconsultation ont salarié en France l'équivalent de 268 ETP médicaux pour environ 90 000 médecins généralistes, soit l'équivalent de 0,3 % de l'activité totale des généralistes en France . Les représentants du secteur, le LET, précisent que ces sociétés représentent en 2022 entre 800 et 1 000 ETP .
Selon la DGOS, une dizaine de sociétés seraient aujourd'hui concernées par le présent article. Les principales sociétés proposant une offre de téléconsultation sont : Livi, Qare, Medadom, Toktokdoc .
La direction explique qu'il est cependant difficile d'anticiper les conséquences du nouveau cadre juridique sur le comportement des acteurs . Une concentration des sociétés pourrait faire diminuer leur nombre, quand un effet d'aubaine pourrait inciter de nouvelles sociétés à se positionner avec cette mesure. Une quinzaine de demandes d'agrément est anticipée la première année.
L'intention de la DGOS est ainsi d'accompagner ce développement afin de mieux l'encadrer.
B. Un encadrement proposé au moyen d'un statut juridique nouveau
Le Gouvernement entend créer un nouveau statut juridique afin de prévoir la place des sociétés de téléconsultation dans l'offre de soins. Il revendique ainsi la poursuite d'un « triple objectif de réponse aux besoins de soins, d'amélioration de la qualité des pratiques et des prises en charge et enfin de garantie de l'équité et de la cohérence de cet exercice en téléconsultation avec les autres modalités de prises en charge existantes ».
1. Un nouveau statut encadrant les sociétés de téléconsultation
Le II modifie le code de la santé publique afin d'y créer un titre dédié aux sociétés de téléconsultations , du livre dédié aux dispositions communes des professions de santé.
Le nouveau titre VIII créé, intitulé « agrément des sociétés de téléconsultations, comporterait un chapitre unique composé de quatre articles L. 4081-1 à L. 4081-4 .
• L'article L. 4081-1 codifié vise à prévoir que les sociétés de téléconsultations agrémentées peuvent demander à l'assurance maladie la prise en charge des actes de téléconsultation réalisés par les médecins qu'elles salarient .
Cet article postule ainsi l'existence d'un agrément, défini postérieurement dans le code. Surtout, il ouvre la possibilité de facturation à ces sociétés pour les actes de ses médecins salariés.
• L'article L. 4081-2 détermine trois conditions nécessaires pour pouvoir accéder à l'agrément .
Son 1° fixe la forme de la société, qui doit être une société commerciale régie par le code du commerce. L'objet de la société doit avoir pour objet, non nécessairement exclusif, de proposer une offre médicale de téléconsultation .
Sont ainsi concernées, comme le précise l'étude d'impact, les sociétés à responsabilité limitée, les sociétés anonymes, les sociétés par actions simplifiées ou les sociétés en commandite par actions dont l'objet social est à titre exclusif ou non l'offre de téléconsultation. Sont ainsi exclues les sociétés civiles professionnelles et les sociétés d'exercice libéral.
Son 2° pose une condition d'indépendance de ces sociétés vis-à-vis d'acteurs du secteur des produits de santé . Ainsi, une société de téléconsultation ne peut être sous le contrôle - au sens du code du commerce - d'une personne physique ou morale exerçant une activité de fournisseur, distributeur ou fabriquant de médicaments, dispositifs médicaux ou dispositifs médicaux de diagnostic in vitro . Une dérogation est faite pour des activités permettant la réalisation d'un acte en téléconsultation.
Il s'agit ici vraisemblablement de prévenir tout conflit d'intérêt et toute influence éventuelle sur les prescriptions que pourraient être incités à faire les médecins au regard des intérêts de la société qui les salarie.
Son 3° concerne les outils de ces plateformes . Ceux-ci doivent respecter les règles relatives à la protection des données personnelles, mais aussi les référentiels d'interopérabilité et de sécurité . Ces derniers sont mentionnés par renvoi à l'article L. 1470-5 du même code applicable aux services numériques en santé, avec une vérification de conformité exercée suivant les mêmes conditions que ces autres services (prévue à l'article L. 1470-6 dudit code).
• L'article L. 4081-3 concerne le comité médical qui doit être mis en place dans les sociétés de téléconsultations.
Son I prévoit que toute société de téléconsultation agréée où exercent plusieurs médecins doit les réunir régulièrement en comité médical .
Ce comité est chargé de donner son avis sur la politique médicale de la société et sur son programme d'actions ( 1° ) mais aussi de contribuer à la définition des politiques médicales et d'amélioration continue de la qualité et de la sécurité des soins ( 2° ).
Son II formule enfin deux obligations à l'égard des sociétés.
Celles-ci doivent élaborer un programme d'actions ( 1° ) en vue d'assurer le respect de leurs obligations . Ce programme, élaboré après avis du comité médical, est assorti d'indicateurs de suivi ; il est transmis au conseil de l'ordre des médecins du département de localisation du siège de la société ainsi qu'aux ministres compétents en matière de santé et de sécurité sociale.
Elles doivent en outre faire parvenir ( 2° ) annuellement à ces mêmes destinataires un rapport d'activité et de suivi de ce programme d'actions.
• L'article L. 4081-4 fixe enfin des conditions générales pour l'agrément et son éventuel renouvellement.
Ainsi, l'agrément comme son renouvellement sont soumis aux règles de l'article L. 4081-2 sur la forme de la société, son objet, ses liens commerciaux et ses outils numériques. Les modalités et la durée de l'agrément ou du renouvellement sont fixées par décret .
Le même article prévoit en outre des conditions particulières aux renouvellements , soumis au contrôle du respect du référentiel de bonnes pratiques de la Haute Autorité de santé ( 1° ), des règles de prises en charge fixées par la convention médicale ( 2° ) et des obligations relatives au comité médical et au programme d'actions de la société ( 3° ).
Le Gouvernement insiste dans l'étude d'impact sur la nécessité de reprendre les exigences conventionnelles dans les exigences applicables aux professionnels exerçant dans ces structures.
Enfin, le dernier alinéa de l'article prévoit la possibilité de suspendre ou mettre un terme à l'agrément ou son renouvellement, sur initiative des ministres compétents , dans le cas où les conditions prévues pour la délivrance ou le renouvellement de l'agrément cesseraient d'être réunies. Un décret doit prévoir les conditions de ces cas.
• Dans l'étude d'impact, le Gouvernement indique qu'il est en pratique prévu de définir un cahier des charges reprenant les exigences codifiées ici. La vérification de la conformité à ce dernier serait de la responsabilité des ministères compétents.
La mise en oeuvre de ces nouveaux agréments représenterait un coût de 300 000 euros pour l'agence du numérique en santé.
2. Un nouveau statut encadrant les sociétés de téléconsultation
Le I assure les coordinations et dispositions de référence de cette nouvelle structure d'exercice que sont les sociétés de téléconsultation. Il modifie à cette fin le code de la sécurité sociale .
Son 1° modifie l'article L. 161-37 du code de la sécurité sociale relatif aux missions de la Haute Autorité de santé .
Serait ainsi ajoutée à la liste un 22° visant à charge la HAS d' établir un référentiel de bonnes pratiques professionnelles relatives à la qualité de la téléconsultation, applicable aux sociétés de téléconsultation . Elle devrait en outre proposer des méthodes d'évaluation de ces sociétés .
Son 2° modifie le I de l'article L. 162-1-7 du code de la sécurité sociale relatif aux actes et prestations réalisés par un professionnel de santé dont la prise en charge ou le remboursement est subordonné à leur inscription au sein des nomenclatures, afin d'y mentionner les actes réalisés dans une société de consultation . Ainsi, le 2° ouvre juridiquement une nouvelle structure de dispensation de ces actes dans l'énumération comprenant l'exercice libéral ou salarié, notamment en établissement ou en centre de santé. Ce changement n'emporte néanmoins pas de création de nouveaux actes propres aux sociétés de téléconsultation mais seulement une capacité de facturation de la part de telles structures .
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Dans le texte sur lequel le Gouvernement a engagé sa responsabilité en application de l'article 49, alinéa 3 de la Constitution, cet article a été retenu dans une rédaction modifiée par différents amendements.
Outre une série d'amendements rédactionnels de la rapporteure générale Stéphanie Rist, ont été retenus plusieurs amendements à l'initiative de députés de différents groupes visant à :
- préciser la portée de la protection des données personnelles par une référence au règlement européen ;
- prévoir la participation de représentants des usagers au sein du comité médical des sociétés ;
- charger le comité médical de s'assurer de la cohérence de la formation médicale continue des médecins salariés ;
- assurer la publication par le ministre du rapport d'activité d'une société, sur demande du Parlement.
De manière plus substantielle, le texte retenu intègre différents amendements à l'initiative du député Thomas Mesnier et des membres du groupe Horizons.
L'article 28 a ainsi été complété par un II bis modifiant le code de la santé publique .
L'article L. 1470-5 est ainsi modifié afin de prévoir, en plus de référentiels d'interopérabilité et de sécurité auxquels les outils numériques en santé doivent être conformes, des référentiels éthiques . L'agence du numérique en santé est en outre chargée d'assurer le suivi et la revue de ces référentiels.
En cohérence, les catégories de référentiels auxquels les outils numériques doivent se conformer aux termes de l'article L. 4081-2, ont été élargis.
En outre, l'article L. 1470-6 relatif à la conformité aux référentiels d'interopérabilité des systèmes d'information, service ou outil numérique en santé est profondément remanié. Thomas Mesnier indique ainsi que cet article « n'offre pas les outils suffisants au regard des enjeux de régulation des outils et services de téléconsultation , et des services numériques en santé plus largement, notamment au regard de leur prise en charge par l'assurance maladie » 426 ( * ) .
La conformité devrait désormais être attestée par la délivrance d'un certificat délivré par l'agence du numérique en santé (le GIP étant mentionné à l'article L. 1111-24 du CSP) ou des organismes accrédités par la Cofrac ou une autorité d'un autre État membre de l'Union européenne. Les modalités seront fixées par décret en Conseil d'État après avis de la Cnil. Des compléments sont également apportés quant aux précisions que doit apporter l'arrêté d'approbation des référentiels, notamment la procédure ou non de délivrance d'un certificat de conformité et l'autorité qui en est chargée.
Le e) du II prévoit la publicité par l'agence du numérique en santé des services disposant de certificats de conformité aux référentiels. En outre, il prévoit la possibilité d'inscrire dans les conventions médicales la possibilité de ne pas prendre en charge les actes en cas de défaut de certificat de conformité ; le recouvrement des indus est renvoyé aux règles de droit commun (L. 133-4 du code de la sécurité sociale).
Enfin, le f) ajoute un III à l'article L. 1470-6 afin d'y prévoir un mécanisme de sanction .
Ainsi, si un éditeur, établissement ou organisme ne se conforme pas aux référentiels ou ne dispose pas d'un certificat de conformité requis, il peut faire l'objet d'une pénalité prononcée par le ministre de la santé. Celle-ci initiée sur proposition de l'agence du numérique en santé, intervient après une procédure contradictoire. Des plafonds sont prévus pour la pénalité, à 1 % du chiffre d'affaires ou 1 000 euros pour les personnes physiques, 10 000 euros pour les personnes morales.
Les professionnels de santé relevant d'une des
conventions
- médecins, pharmaciens, infirmiers, peuvent faire
l'objet des sanctions prévues par leurs conventions en cas d'utilisation
de services non conformes.
Le produit de ces sanctions est affecté à la caisse d'assurance maladie « en vue d'abonder le sixième sous-objectif » de l'Ondam « et concourir au développement de la régulation du numérique en santé ».
III - La position de la commission
A. Un besoin prégnant d'encadrement du secteur
1. Un encadrement bienvenu des sociétés de téléconsultation
• La commission soutient l'intention du Gouvernement d'apporter un cadre juridique à une activité en expansion rapide et qui soulève régulièrement des questions quant à ses exigences éthiques .
La rapporteure souligne par ailleurs que ce dispositif répond à un besoin réel, alors que le dévoiement du statut de centre de santé n'est pas souhaitable.
En outre, cet article semble recevoir l'approbation des entreprises du secteur. Ainsi, le LET estime qu'il s'agit d'une « avancée importante et attendue par le secteur qui consacre à la fois une structuration de la filière et une protection contre les acteurs qui ne respectent pas ces engagements de sécurité et de qualité ».
Sollicité par la rapporteure, Doctolib a également indiqué que cet article constitue une « bonne nouvelle pour le développement de la téléconsultation en France », estimant « tout à fait cohérent que ces acteurs disposent d'un statut juridique en adéquation avec leurs activités réelles » et considérant que cet article « ne crée pas de distorsions », la convention médicale s'appliquant de manière identique.
• En outre, la rapporteure salue les compléments apportés dans le texte transmis au Sénat en matière de conformité des outils numériques. Le développement de nombreux outils, logiciels mais aussi cabines de téléconsultation, impose des référentiels de qualité strictement établis et contrôlés . Ces modifications sont également accueillies favorablement par la direction générale de l'offre de soins.
Si la rapporteure a noté les demandes concernant la terminologie opportune, elle ne souhaite pas proposer de modification : la dénomination « société de téléconsultation » étant suffisamment claire et reflétant la forme commerciale de l'activité, quand la notion d'« opérateur en santé numérique » apparaît plus floue.
2. Des signaux désordonnés de la part du Gouvernement
Alors que le Gouvernement entend ici apporter un cadre de régulation des entreprises de téléconsultation, la rapporteure constate que les mesures prises par le Gouvernement apparaissent désordonnées voire contradictoires.
Le Gouvernement a ainsi soutenu la téléconsultation très largement durant la crise sanitaire en prévoyant une prise en charge intégrale visant à permettre un recours aux soins « hors cabinet médical », principalement durant les vagues épidémiques.
Mais, alors que l'épidémie ralentissait, il a une nouvelle fois renouvelé cet été 427 ( * ) la prise en charge intégrale des actes en téléconsultation au regard de la crise des urgences. La téléconsultation n'est pas un mode « classique » de recours aux soins et ne doit pas être l'outil systématique pour pallier les tensions sur le système de soins .
Surtout, le soutien à la téléconsultation se distingue très nettement d'une prise en charge intégrale. Aussi, il convient de veiller à la pertinence de la prise en charge à 100 % par l'assurance maladie : comment considérer aussi durablement qu'un patient soit moins bien remboursé pour une consultation présentielle avec un examen clinique que pour une téléconsultation ?
B. Une place fragile en loi de financement de la sécurité sociale
• Les présentes dispositions visant principalement à ouvrir une procédure d'agrément s'apparentent à des règles d'autorisations d'activités , qui relèvent normalement bien d'une loi relative à la santé et à l'organisation des soins. Aussi, la rapporteure émet de sérieux doutes sur leur place dans une loi de financement.
Le Gouvernement justifie dans l'étude d'impact 428 ( * ) la place de cet article au sein du PLFSS au regard de son impact financier.
Il estime ainsi que le coût serait de 2,25 millions d'euros pour 2023 et 4,5 millions d'euros en année pleine . Il se base pour ce faire sur une progression de 15 % de l'activité « en raison de l'ouverture d'un marché » , activité qui représente aujourd'hui 30 millions d'euros pour les centres de santé.
Cependant, cette projection est très théorique et la commission émet de sérieux doutes sur l'impact financier que pourrait à lui seul emporter le changement de statut juridique apporté par cet article.
Surtout, un tel développement des sociétés constitue éventuellement au plus un accroissement de l'offre disponible, mais non une demande supplémentaire qui ferait porter une charge nouvelle à l'assurance maladie .
Enfin, l'argument selon lequel les statuts juridiques permettant de facturer à l'assurance maladie sont listés au sein du code de la sécurité sociale ne saurait suffire à emporter une justification en loi de financement. L'effet produit est ici seulement un changement dans la personne adressant la facturation, sans impact sur le tarif de l'acte ni le volume . En effet, la modification faite à l'article L. 162-1-7 n'emporte aucune prise en charge d'acte nouveau mais seulement une précision sur le statut de la personne pouvant le réaliser.
En outre, les modifications apportées dans le texte considéré comme adopté par l'Assemblée nationale ne sont pas de nature à modifier cette appréciation : elles modifient directement des dispositions du code de la santé publique issues d'habilitations données dans le cadre d'une loi santé, sans impact sur les dépenses de l'assurance maladie. La sanction prévue est enfin, par nature, réputée avoir un rendement nul.
Partant, la mesure ainsi rédigée encourt un risque sérieux de censure du Conseil constitutionnel en étant reconnue comme un « cavalier social » par contrariété à l'article L.O. 111-3--5 du code de la sécurité sociale.
C. Des compléments à apporter à cet encadrement
1. Un encadrement renforcé des outils de téléconsultation
Alors que l'activité de téléconsultation est en rapide développement, des initiatives plus ou moins bienvenues fleurissent dans les territoires.
La commission souhaite alerter sur des pratiques discutables auxquelles il convient de mettre un terme, notamment concernant l'implantation des « télécabines » de consultation .
Il paraît ainsi souhaitable d'encadrer l'implantation de télécabines au sein de lieux d'activités de santé (magasins d'optique, officines) pouvant susciter des doutes quant à des dérives sur les prescriptions. Surtout, des activités de soins ne trouvent nullement leur place dans des lieux publics ou au coeur de rayons de supermarché . Enfin, de tels outils trouvent difficilement une pertinence dans des lieux de vie démocratique comme une mairie.
Lors de son audition devant la commission 429 ( * ) , le directeur de la Caisse nationale de l'assurance maladie estimait ainsi que « le supermarché n'est pas le bon endroit pour faire des téléconsultations. Mais il n'appartient pas à l'assurance maladie, qui n'en a pas le pouvoir, de réguler cette pratique. Un statut des offreurs de téléconsultations et un dialogue territorial avec les professionnels de santé sur ce sujet permettraient d'avancer sur cette question ».
Pour ces raisons, la commission a adopté l'amendement n° 75 imposant des critères de qualité aux équipements spécifiques aux téléconsultations et prévoyant que ces cabines devraient , pour être utilisées dans le cadre d'une prise en charge, avoir vu leur lieu d'implantation validé par l'agence régionale de santé .
En outre, concernant les outils utilisés pour les téléconsultations, la rapporteure souhaite que puissent être pris en compte des critères d'accessibilité aux personnes en situation de handicap . Cela concerne tant les télécabines que les logiciels pouvant être utilisés.
C'est le sens de l'amendement n° 72 adopté par la commission.
2. Des exigences renforcées concernant la téléconsultation
• La commission a par ailleurs souhaité marquer l'attachement au respect du parcours de soins coordonnés , mais aussi inscrire dans la loi le principe de territorialité . C'est notamment le sens de l'amendement n° 73 adopté par la commission.
Il paraît indispensable de prévoir que le médecin qui consulte à distance soit en capacité de recevoir le patient en consultation . Il s'agit aussi de veiller à ce qu'une continuité des soins puisse se faire et que la téléconsultation puisse donner lieu à un suivi en présentiel .
Surtout, la commission souligne qu'il serait faux de considérer la téléconsultation comme une solution miracle au problème de démographie médicale dans les zones sous-denses et, partant, déroger à toute règle de parcours de soins sur ce motif.
Comme le soulignait Thomas Fatome, directeur de la Cnam 430 ( * ) , « Le taux de recours à la téléconsultation en zones sous-denses est quasiment identique à celui des zones connaissant des densités normales, puisque les taux sont respectivement de 3,7 % et 3,6 %. La téléconsultation ne constitue donc pas un recours en cas de problème de densité médicale. »
La Cnam a également précisé à la rapporteure que la part de téléconsultations dans le total des actes cliniques est très légèrement plus élevée pour les ZIP que France entière (4,0 % soit 0,2 points de différence) mais moins élevée dans les ZAC (3,5 % soit 0,3 points de moins). Ainsi, « les chiffres ne montrent pas un recours à la téléconsultation qui traduirait un mode de recours utilisé de façon spécifique dans les zones en sous densité médicale ».
Source : Réponses de la Cnam au questionnaire de la rapporteure
Il s'agit aussi de ne pas laisser s'installer de dérives vers une offre de soins désordonnée où un patient consulterait en ligne par commodité un médecin généraliste dans une région éloignée.
Ce principe pourrait éventuellement être aménagé de dérogations, au regard de besoins particuliers des zones sous-denses mais aussi du recours à des spécialistes qui peuvent nécessiter une expertise de certains professionnels d'autres régions.
Ce même amendement n° 73 vise également à prévenir le « tourisme médical » en téléconsultation et à éviter les abus . Il réaffirme ainsi le principe d'alternance entre consultation et téléconsultation en prévoyant un nombre maximal de téléconsultations entre deux consultations et un plafond de recours à des téléconsultations auprès de praticiens que le patient n'aurait pas consultés .
3. Une distinction à souligner avec les consultations cliniques
Si la rapporteure reconnaît le potentiel des téléconsultations dans le développement de l'accès aux soins , elle constate que la qualité des actes en téléconsultation ne peut totalement être assimilée aux actes réalisés en consultation présentielle.
Ainsi, la téléconsultation, même au bénéfice de télécabines parfois équipées de matériel connecté, ne permet pas un examen clinique comparable à une consultation .
En outre, les charges assumées par les médecins en matière d'accueil et la durée d'une consultation doivent être prises en compte.
D. Des réserves quant à l'opportunité d'évolutions plus poussées
1. Une convention propre à ce stade non souhaitable
La rapporteure constate certaines revendications tendant à l'adoption d'une convention ad hoc sur le modèle par exemple de celle des centres de santé.
C'est ainsi la demande du LET qui appelle « à la création d'un accord conventionnel spécifique [...] afin de prévoir de nouvelles règles favorisant l'accès aux soins et adaptées aux réalités très spécifiques rencontrées sur les territoires ».
Cette orientation ne semble pas partagée par l'ensemble des acteurs. Doctolib appelle ainsi à « être particulièrement vigilants quant aux évolutions potentielles de la mesure qui viseraient à appliquer des règles de convention distinctes. Les médecins associés aux opérateurs de soins numériques doivent dépendre de la même convention que les médecins qui ne seraient pas associés aux sociétés concernées par l'agrément. »
• Sur ce point, la commission ne souhaite pas que cette option soit envisagée à ce stade . Elle estime ainsi que le cadre actuel des conventions médicales est satisfaisant et qu'il n'est pas opportun d'ouvrir la voie à des règles discordantes avec le reste de l'exercice. Il convient de préserver à ce stade une égalité de traitement notamment au regard d'exigences de territorialité et d'alternance entre présentiel et distanciel.
2. Un seuil d'activité en téléconsultation qui doit demeurer raisonnable
La rapporteure a également noté que le niveau d'activité possible en téléconsultation est aujourd'hui un sujet de revendications des acteurs du secteur, alors que l'avenant n° 9 à la convention médicale fixe un plafond à 20 % d'actes en téléconsultation .
Si le LET estime que « la téléconsultation ne peut être le seul exercice d'un médecin », il considère le seuil de 20 % aujourd'hui fixé par la convention médicale comme inadapté et ne permettant pas d'atteindre l'objectif de qualité. Il appelle à des taux différenciés selon la spécialité, la pratique du médecin ou sa connaissance du patient.
Il est sur ce point rejoint par Doctolib qui considère que « ce plafond est une désincitation des médecins généralistes à jouer leur rôle de pivot, à assurer un suivi des patients dans la durée, à assurer des actes de prévention et la prise en charge des maladies chroniques, activités qui sont toutes particulièrement adaptées au recours à la téléconsultation ».
Selon la plateforme, plus d'un psychiatre et d'un anesthésiste utilisateur de Doctolib sur deux téléconsulte au-delà de 20 % de son activité globale et près de 38 % des anesthésistes téléconsultent même pour plus de 50 % de leurs consultations totales. 10 % des médecins généralistes utilisateurs de Doctolib téléconsultent à plus de 20 % de leur activité globale ; la moitié de ces 10 % téléconsulte entre 20 et 30 %. Selon Doctolib, « supprimer les 20 % pour la patientèle déjà connue, c'est revaloriser le rôle pivot du médecin traitant » 431 ( * ) .
Pour autant, la rapporteure estime ce débat prématuré et devant être renvoyé aux négociations conventionnelles. Surtout, la commission émet des réserves sur la levée de ces seuils : la médecine est une discipline clinique et nécessite la rencontre régulière du patient ; la téléconsultation doit rester une activité minoritaire dans l'exercice des professionnels de santé.
• Enfin, outre deux amendements rédactionnels n os 74 et 76 , la commission a adopté un amendement n° 77 visant à supprimer le principe d'une affectation du produit de la pénalité au sixième sous-objectif qui dans l'intention constitue une affectation de recettes à une personne publique et, en droit, est inopérant.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
CHAPITRE
IV
RÉNOVER LA RÉGULATION DES DÉPENSES DE PRODUITS
DE SANTÉ
Article 29
(supprimé)
Assurer une juste contribution des différents
acteurs à la régulation des produits de santé
L'article 29 a été supprimé à l'Assemblée nationale par l'amendement n° 481 de Stéphanie Rist, et déplacé en troisième partie à l'article 9 bis . En conséquence, les dispositions qu'il portait sont commentées dans le présent rapport au même article.
Article 30
Garantir
l'accès aux médicaments et l'efficience de leur prise en
charge
Cet article propose diverses mesures visant à favoriser l'accès aux médicaments, leur financement et la régulation des dépenses associées en :
- complétant les dispositifs d'accès précoce et compassionnel au médicament mis en place en 2021 ;
- réformant les modalités de financement des thérapies innovantes ;
- créant une procédure de référencement périodique et favorisant le recours aux remises pour maîtriser le prix des médicaments ;
- incitant les industriels à préserver l'accès aux médicaments d'intérêt thérapeutique majeur.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
I - Le dispositif proposé
A. Compléter les dispositifs d'accès dérogatoire au médicament mis en place en 2021
Les dispositifs d'accès dérogatoire au médicament ont fait l'objet d'une refonte par la loi de financement de la sécurité sociale (LFSS) pour 2021 432 ( * ) . Les procédures d'accès précoce et d'accès compassionnel ont remplacé, à compter du 1 er juillet 2021, les anciennes autorisations temporaires d'utilisation (ATU) et recommandations temporaires d'utilisation (RTU). L'article 30 du PLFSS pour 2023 vise à compléter ces deux dispositifs, déjà renforcés par le PLFSS pour 2022 433 ( * ) .
1. Les dispositifs d'accès dérogatoire ont été simplifiés et renforcés depuis 2021
a) L'autorisation d'accès précoce
Remplaçant notamment l'ancienne autorisation temporaire d'utilisation dite « de cohorte » (ATUc), le dispositif d'accès précoce vise à permettre la prise en charge anticipée de médicaments destinés à traiter des maladies graves, rares ou invalidantes 434 ( * ) . Les médicaments concernés ont vocation à rejoindre une prise en charge classique par la suite. Quatre conditions cumulatives doivent être réunies :
- il n'existe pas de traitement alternatif approprié ;
- la mise en oeuvre du traitement ne peut être différée ;
- l'efficacité et la sécurité du médicament sont fortement présumées au regard des résultats d'essais thérapeutiques ;
- ces médicaments sont présumés innovants, notamment au regard d'un éventuel comparateur cliniquement pertinent.
La procédure d'accès précoce s'applique aux médicaments qui disposent d'une autorisation de mise sur le marché (AMM) mais ne sont pas encore inscrits sur la liste des spécialités remboursables, la phase de négociation avec le Comité économique des produits de santé (CEPS) pouvant s'étaler sur plusieurs mois, ou à ceux qui ne disposent pas encore d'une AMM pour l'indication considérée . Dans ce deuxième cas, l'entreprise doit s'engager à déposer une demande d'AMM dans un délai déterminé par la Haute Autorité de santé (HAS) et ne pouvant excéder deux ans 435 ( * ) .
La demande d'accès précoce est adressée par l'industriel à la HAS 436 ( * ) , qui communique sa décision dans un délai de trois mois 437 ( * ) . Pour les demandes relatives aux médicaments ne disposant pas encore d'une AMM, la décision de la HAS est prise après avis conforme de l'Agence nationale de sécurité du médicament (ANSM). L'autorisation est subordonnée au respect, par l'entreprise, d'un protocole d'utilisation thérapeutique et de recueil des données défini par la HAS et, pour les seuls médicaments ne disposant pas encore d'une AMM, l'ANSM.
Une autorisation d'accès précoce ne peut excéder une durée d'un an, toutefois renouvelable 438 ( * ) . Lorsqu'elle est accordée, le médicament est pris en charge à 100 % par l'assurance maladie dès l'autorisation 439 ( * ) . L'industriel est, en revanche, tenu de verser des remises annuelles et, après l'obtention d'une AMM, de reverser sous forme de remises supplémentaires la différence entre le chiffre d'affaires (CA) réalisé dans le cadre de l'accès précoce et celui qui aurait résulté des conditions tarifaires définies avec le CEPS après obtention de l'AMM 440 ( * ) .
En mai 2022, la HAS et l'ANSM ont tiré un premier bilan « positif » du dispositif d'accès précoce, soulignant que sur les dix premiers mois d'application, cinquante décisions ont été prises, en moyenne dans un délai de soixante jours à compter de la demande de l'industriel 441 ( * ) . Quarante d'entre elles ont conduit à l'octroi d'une autorisation, dont vingt dans les secteurs de l'oncologie et de l'hématologie.
Répartition des décisions d'autorisation d'accès précoce par aire thérapeutique, après dix mois d'application
Source : Commission des affaires sociales du Sénat, d'après des données HAS et ANSM
b) L'accès compassionnel
L'accès compassionnel permet d'autoriser l'utilisation, à titre exceptionnel, d'un médicament ne faisant pas l'objet d'une recherche impliquant la personne humaine, lorsqu'aucun traitement approprié n'existe dans l'indication considérée et lorsqu'il est possible de présumer de l'efficacité et de la sécurité du médicament au regard des données cliniques disponibles 442 ( * ) . Contrairement à l'accès précoce, les médicaments visés ne sont pas nécessairement innovants : il peut s'agir de médicaments installés disposant déjà d'une AMM dans d'autres indications.
L'autorisation peut être accordée selon deux procédures :
- elle peut être sollicitée par un médecin prescripteur , au bénéfice d'un patient atteint d'une maladie grave, rare ou invalidante : l'ANSM peut alors autoriser, pour une durée maximale d'un an renouvelable, l'utilisation d'un médicament ne disposant d'aucune AMM ou d'un médicament ayant fait l'objet d'un arrêt de commercialisation et dont l'AMM ne porte pas sur l'indication sollicitée ;
- de sa propre initiative ou à la demande du ministre chargé de la santé ou de la sécurité sociale , l'ANSM peut établir pour une durée de trois ans renouvelable, un cadre de prescription relatif à un médicament faisant l'objet, pour d'autres indications, d'une AMM, afin de sécuriser une prescription non conforme à cette autorisation.
Le niveau de prise en charge est soit aligné sur celui fixé pour le CEPS dans d'autres indications, soit fixé sur la base du prix facturé aux établissements de santé ou sur une base forfaitaire annuelle par patient définie par arrêté. Comme pour l'accès précoce, l'entreprise est soumise au versement de remises 443 ( * ) .
2. L'article 30 vise à améliorer, à la marge, les dispositifs dérogatoires et leurs modalités de prise en charge
a) Des modifications mineures des modalités de liquidation des remises relatives aux médicaments en accès compassionnel
L'article 30 du PLFSS déposé améliore à la marge les modalités de prise en charge des médicaments bénéficiant de dispositifs d'accès dérogatoire.
D'abord, le 1° du I de l'article insère à l'article L. 162-16-5-2 du code de la sécurité sociale, relatif aux modalités de prise en charge des médicaments bénéficiant d'une autorisation d'accès compassionnel, un nouvel alinéa prévoyant que l'entreprise informe le CEPS, le 15 février de l'année n+1 , du CA correspondant à ce médicament ainsi que du nombre d'unités vendues, pour chacune des indications, au titre de l'année n . Ces modalités déclaratives sont identiques à celles retenues pour l'accès précoce et permettent la liquidation des remises dues.
Toutefois, le III de l'article 30 reporte au 1 er janvier 2025 au plus tard l'entrée en vigueur complète des modalités de liquidation des remises prévues aux articles L. 162-16-5-2 et L. 162-16-5-3 du code de la sécurité sociale pour les spécialités dispensées en officine et bénéficiant d'un accès compassionnel. Dans l'attente « d'une remontée d'information qui sera rendue possible par la prescription électronique » 444 ( * ) à cette date, les remises demeurent calculées sur la base d'une fraction du CA annuel réalisé pour la spécialité toutes indications confondues, et non du CA réalisé au titre de l'indication concernée.
b) L'application des remises aux médicaments acquis par l'Agence nationale de santé publique
Le 2° du I de l'article 30 rend les remises prévues dans le cadre des autorisations d'accès dérogatoire applicables aux médicaments acquis par l'Agence nationale de santé publique (ANSP) au titre de l'article L. 1413-4 du code de la santé publique, pour la constitution de stocks stratégiques face aux menaces sanitaires graves ou aux besoins de santé publique non couverts. L'étude d'impact jointe au PLFSS précise qu'il s'agit là « d'assurer l'équité de traitement des produits » 445 ( * ) .
c) L'accélération de la procédure d'accès précoce lorsque l'Agence européenne des médicaments s'est prononcée
Enfin, le II de l'article vise à accélérer, en la simplifiant, la procédure d'autorisation d'accès précoce dans les cas où le comité des médicaments à usage humain (CMUH) de l'Agence européenne des médicaments a rendu un avis positif sur le médicament.
À cette fin, il modifie l'article L. 5121-12 du code de la santé publique pour prévoir que, dans les cas où le médicament concerné ne dispose pas encore d'une AMM dans l'indication considérée mais a en revanche reçu un avis favorable du CMUH :
- l'accès précoce peut être autorisé par la HAS sans avis préalable et conforme de l'ANSM ;
- le protocole d'utilisation thérapeutique et de recueil des données, au respect duquel l'autorisation est subordonnée, est établi par la seule HAS, sans intervention nécessaire de l'ANSM.
B. Réformer les modalités de financement des thérapies innovantes les plus coûteuses
1. Le coût des thérapies innovantes soulève la question de leur mode de financement
Le règlement (CE) n° 1394/2007 du Parlement européen et du Conseil du 13 novembre 2007 446 ( * ) distingue quatre types de médicaments de thérapie innovante (MTI) 447 ( * ) :
- les médicaments de thérapie génique (MTG) , soit contenant une substance active qui elle-même contient ou constitue un acide nucléique recombinant administré à des personnes en vue de réguler, réparer, remplacer, ajouter ou supprimer une séquence génétique 448 ( * ) ;
- les médicaments de thérapie cellulaire somatique (MTCS) , qui contiennent ou consistent en des cellules ou des tissus qui ont fait l'objet d'une manipulation substantielle de façon à modifier leurs caractéristiques biologiques, leurs fonctions physiologiques ou leurs propriétés structurelles 449 ( * ) ;
- les produits issus de l'ingénierie tissulaire (PIIT) , contenant des cellules ou tissus issus de l'ingénierie cellulaire ou tissulaire, et capables de régénérer, réparer ou remplacer un tissu humain ;
- les MTI combinés , appartenant à l'un des trois précédents types mais incorporant un ou plusieurs dispositifs médicaux.
Les MTI sont, pour beaucoup, dispensés à l'hôpital et remboursés grâce à la « liste en sus », permettant la prise en charge par l'assurance maladie sur présentation des factures de spécialités pharmaceutiques, dans certaines indications définies, en sus des tarifs d'hospitalisation lorsque ces indications présentent un caractère innovant 450 ( * ) .
Porteurs de bénéfices thérapeutiques parfois très importants, les MTI s'avèrent toutefois très onéreux pour les établissements de santé comme, in fine , pour l'assurance maladie. L'étude d'impact jointe au PLFSS souligne ainsi leur prix croissant, affirmant que « le seuil de deux millions d'euros par patient est désormais franchi » et, au-delà, que « ces traitements sont très consommateurs de ressources hospitalières, car ils exigent un recours à des équipes d'expertise poussée et disposant de plateaux techniques adaptés » 451 ( * ) .
À cet égard, les dépenses de produits de santé au titre de la liste en sus apparaissent particulièrement dynamiques ces dernières années : avant prise en compte des remises et de la clause de sauvegarde, elles ont en moyenne augmenté de 11,9 % par an entre 2019 et 2021, malgré la faible croissance des dispositifs médicaux en raison de la déprogrammation d'opérations durant la crise sanitaire 452 ( * ) . Dans son rapport d'activité 2020, le CEPS estime que les ventes de la liste en sus ont progressé, pour les seuls médicaments, de 20,6 % entre 2019 et 2020. Neuf spécialités innovantes concentreraient 55 % de la dépense totale 453 ( * ) .
Évolution des dépenses brutes de produits de santé de la liste en sus
(en millions d'euros)
Source : Commission des affaires sociales du Sénat, d'après des données CCSS
2. L'article 30 instaure des modalités de financement spécifiques des MTI les plus coûteux
Afin de ne pas faire porter par les hôpitaux l'avance du coût des médicaments et pour maîtriser le risque financier attaché aux spécialités les plus onéreuses, l'article 30 vise à mettre en place des modalités de financement spécifiques des MTI, permettant de transférer la gestion d'une partie des flux financiers à l'assurance maladie et de conditionner le paiement aux résultats obtenus en vie réelle.
À cette fin, le 3° de l'article insère un nouveau paragraphe à l'article L.162-16-6 du code de la sécurité sociale, fixant les modalités de tarification des médicaments de la liste en sus. Celui-ci prévoit que, lorsque le prix demandé par un industriel pour un MTI inscrit sur la liste en sus est supérieur à un seuil défini par arrêté, le coût du traitement est fixé conventionnellement ou, à défaut, par décision du CEPS.
Un arrêté devra par ailleurs définir un « forfait de thérapie innovante », correspondant au montant maximal que les hôpitaux doivent être amenés à décaisser pour l'acquisition d'un MTI. En conséquence, le tarif de responsabilité sera fixé de telle sorte que le montant correspondant au nombre d'unités de médicament nécessaires multiplié par le tarif de responsabilité soit inférieur au dit forfait. Le prix limite de vente devra être égal au tarif de responsabilité.
Lorsque le coût défini par convention ou décision du CEPS est supérieur à ce montant, son règlement est réalisé par l'assurance maladie, en un ou plusieurs virements annuels successifs. Les modalités de ce paiement échelonné - nombre, montants, conditions et échéances des versements - sont fixées par la convention conclue avec le CEPS ou par sa décision, en tenant compte des données d'efficacité du médicament concerné. Ils sont interrompus en cas d'échec du traitement pour un patient, notamment en cas de décès ou d'administration d'un autre traitement de même visée thérapeutique. Dans ce cas, le coût du traitement, réduit des remises conventionnelles versées, ne peut excéder le coût net des traitements à même visée thérapeutique.
Enfin, l'entreprise assure à sa charge le recueil des données permettant d'évaluer l'efficacité en vie réelle du traitement. À cette fin, les prescripteurs lui transmettent les données de suivi des patients traités.
C. Maîtriser les prix des médicaments
1. La régulation microéconomique du médicament par le CEPS
Trois modes de régulation microéconomique des dépenses de médicament sont principalement exploités par le CEPS.
D'abord, le CEPS fixe, initialement, le prix des médicaments remboursables , en tenant compte principalement de l'amélioration du service médical rendu (ASMR), des prix des médicaments à même visée thérapeutique, des volumes de vente anticipés ainsi que des conditions prévisibles et réelles d'utilisation du médicament. Sont ainsi établis par convention ou, à défaut, décision du CEPS :
- le prix fabricant hors taxes des médicaments vendus en officine 454 ( * ) ;
- le prix de cession au public des produits en rétrocession 455 ( * ) ;
- le prix de responsabilité et le prix limite de vente aux hôpitaux des produits de la liste en sus 456 ( * ) .
Ensuite, le CEPS conduit chaque année un programme de baisses de prix , visant à permettre le respect des objectifs fixés par le Parlement lors du vote de la LFSS. Les prix fixés initialement peuvent être révisés à la baisse, conventionnellement ou, à défaut, par décision du CEPS 457 ( * ) , dans plusieurs circonstances : par exemple en cas de modification significative des données scientifiques et épidémiologiques prises en compte pour la conclusion des conventions, à l'occasion d'un renouvellement d'inscription ou de la commercialisation des premiers génériques d'un groupe inscrit au répertoire. La LFSS pour 2017 458 ( * ) a précisé à l'article L. 162-16-4 du code de la sécurité sociale les critères pouvant motiver une telle baisse : figurent parmi ceux-ci l'ancienneté de l'inscription de la spécialité, le prix net des médicaments à même visée thérapeutique ou encore le prix d'achat constaté de la spécialité par les établissements de santé ou les distributeurs de gros ou de détail. Les baisses de prix ont permis une économie de 1 076 millions d'euros en 2019 459 ( * ) et de 754 millions d'euros en 2020 460 ( * ) .
Enfin, les remises conventionnelles constituent désormais le levier de régulation de la dépense remboursable le plus important. Leur montant a été multiplié par plus de sept en 2012, et s'est établi à 3 406 millions d'euros en 2020, après déduction des avoirs sur remises 461 ( * ) . Trois catégories de remises peuvent être distinguées :
- les remises dites « produits », représentant plus de 90 % du total, amenant les entreprises à reverser à la Cnam tout ou partie du chiffre d'affaires de certaines spécialités remboursables 462 ( * ) ;
- les remises associées aux procédures dérogatoires d'accès : accès précoce, accès compassionnel 463 ( * ) ;
- les remises exonératoires de la clause de sauvegarde 464 ( * ) .
Économies générées par les mesures de régulation du CEPS sur les médicaments remboursables
(en millions d'euros)
Source : Commission des affaires sociales du Sénat, sur la base des rapports d'activité du CEPS
L'effort de développement des remises produits mené par le CEPS se concentre, pour l'essentiel, sur les thérapies innovantes. Celles-ci sont fixées conventionnellement avec les entreprises. Pour les seules spécialités utilisées en association dans le cadre d'un traitement, ou certaines thérapies géniques ou cellulaires, elles peuvent être imposées unilatéralement par le CEPS 465 ( * ) .
2. L'article 30 vise à renforcer la régulation microéconomique en créant une procédure de référencement périodique et en favorisant le recours aux remises
a) La création d'une procédure de référencement périodique
Afin de renforcer encore la régulation des prix sur les médicaments matures, notamment les génériques, hybrides et biosimilaires, le 4° du I de l'article 30 du PLFSS insère ainsi dans le code de la sécurité sociale un nouvel article L. 162-17-1-3 visant à instituer une procédure dite de « référencement périodique ».
Ces nouvelles dispositions ouvrent la possibilité de subordonner l'inscription sur la liste des médicaments remboursables ou la liste en sus hospitalière à une procédure de référencement visant à sélectionner un ou plusieurs médicaments parmi des spécialités ayant une même visée thérapeutique, sur la base de critères pouvant tenir :
- au volume des médicaments nécessaires pour garantir un approvisionnement suffisant du marché ;
- à l'intérêt des conditions tarifaires proposées ;
- aux objectifs de développement durable et à celui de sécurité d'approvisionnement que garantit l'implantation des sites de production.
Les médicaments ainsi sélectionnés seraient référencés pour une période maximale d'un an, le cas échéant prorogeable de six mois. Les autres médicaments comparables pourraient être, dans la même période, exclus de la prise en charge, sans qu'il soit toutefois possible de placer une entreprise en situation de monopole sur une spécialité.
Enfin, en contrepartie, les entreprises sélectionnées pourraient devoir s'engager à fournir des quantités minimales de médicaments sur le marché français et à garantir une couverture suffisante du territoire pendant toute la durée du référencement. Dans le cas contraire, le Gouvernement pourra :
- mettre fin à la procédure de référencement ou y déroger pour pallier la défaillance constatée ;
- prononcer une pénalité financière à l'encontre de l'entreprise fautive, qui ne peut excéder 10 % de son CA réalisé en France ;
- mettre à sa charge les surcoûts supportés par l'assurance maladie du fait du défaut d'approvisionnement ou de la mauvaise couverture du territoire.
Le système de référencement périodique proposé vise, en stimulant par appel d'offres la compétition entre les entreprises sur des classes de médicaments matures et concurrentielles, à favoriser une baisse des prix. L'étude d'impact jointe au PLFSS estime que la procédure pourrait générer, à terme, près de 100 millions d'euros d'économies en année pleine 466 ( * ) .
b) Favoriser le recours aux remises
Pour maîtriser les dépenses d'assurance maladie et orienter les comportements des entreprises, l'article 30 du PLFSS porte trois mesures visant à favoriser le recours aux remises.
Le 7° du I de l'article , d'abord, étend la faculté du CEPS d'imposer des remises unilatéralement à l'ensemble des médicaments en supprimant, à l'article L. 162-18 du code de la sécurité sociale, les conditions tenant à la nature du médicament ou à son utilisation en association à une autre spécialité. L'étude d'impact jointe au PLFSS précise que cette évolution pourrait permettre d'accélérer les négociations, notamment dans le cas des médicaments innovants pour lesquels les demandes tarifaires peuvent s'avérer très élevées et déconnectées du prix des alternatives remboursées 467 ( * ) .
Par ailleurs, le 8° du I insère dans le code de la sécurité sociale un nouvel article L. 162-18-2 prévoyant l'application obligatoire de remises aux médicaments faisant l'objet d'une demande de remboursement dans un périmètre d'indications thérapeutiques plus restreint que celui de l'AMM délivrée. Ces remises demeureraient dues jusqu'à ce que l'entreprise demande la prise en charge de cette spécialité pour l'ensemble des indications autorisées. Le taux de remise appliqué serait défini selon un barème fixé par arrêté. Pour permettre la liquidation, l'entreprise serait contrainte de déclarer, au plus tard le 15 février n+1, le chiffre d'affaires réalisé pour cette spécialité.
Le IV de l'article laisse aux entreprises exploitant une spécialité inscrite au 1 er janvier 2023 un an pour demander la prise en charge de cette spécialité sur l'ensemble des indications thérapeutiques, en prévoyant l'application des remises obligatoires dans le cas contraire à compter du 1 er janvier 2024.
D'après l'étude d'impact, ces dispositions visent à lutter contre l'« une des stratégies pour obtenir des prix élevés », consistant à revendiquer « un périmètre de remboursement réduit, visant une indication dont la population cible est faible et pour laquelle le traitement a l'effet le plus probant », alors même que l'AMM obtenue couvre un périmètre plus large 468 ( * ) .
Enfin, le 8° du I insère également dans le code de la sécurité sociale un nouvel article L. 162-18-3 permettant de sanctionner les entreprises ne se conformant pas aux obligations déclaratives destinées à permettre la liquidation des remises en majorant de 2 % ces dernières par semaine de retard. Un décret déterminera les conditions d'application de ces majorations, afin qu'une part minimale du chiffre d'affaires correspondant aux spécialités concernées ne soit pas soumise à reversement.
D. Garantir l'approvisionnement en médicaments d'intérêt thérapeutique majeur
1. L'approvisionnement en médicaments : un enjeu important
Du fait de leur importance dans le traitement des patients, des dispositifs de lutte contre les ruptures d'approvisionnement des médicaments d'intérêt thérapeutique majeur (MITM) ont progressivement été renforcés ces dernières années.
Série 1
Depuis la loi de 2016 de modernisation de notre système de santé 469 ( * ) , les MITM sont définis par le code de la santé publique comme ceux « pour lesquels une interruption de traitement est susceptible de mettre en jeu le pronostic vital des patients à court ou moyen terme, ou représente une perte de chance importante pour les patients au regard de la gravité ou du potentiel évolutif de la maladie » 470 ( * ) .
Un chapitre du code de la santé publique relatif à la « lutte contre les ruptures d'approvisionnement de médicaments » fait désormais obligation aux exploitants de MITM :
- de constituer un stock de sécurité destiné au marché national 471 ( * ) , défini depuis le 1 er septembre 2021 comme correspondant à au moins deux mois de couverture des besoins 472 ( * ) ;
- d'élaborer des plans de gestion des pénuries dont l'objet est de prévenir et pallier toute rupture 473 ( * ) ;
- d'informer l'ANSM, dès qu'ils en ont connaissance, de tout risque de rupture ou de toute rupture 474 ( * ) .
Ces mesures n'ont toutefois pas permis de réduire les tensions dans l'approvisionnement en MITM ces dernières années. Au contraire, le nombre de signalements transmis à l'ANSM a continué d'augmenter, pour s'établir à 2 160 en 2021.
Nombre de signalements de rupture et de risques de rupture transmis à l'ANSM
Source : Commission des affaires sociales, d'après les données de l'ANSM
2. L'article 30 vise à inciter les professionnels à maintenir l'accès à leurs MITM anciens
Relevant, dans l'étude d'impact, des « choix stratégiques de certains laboratoires pharmaceutiques de concentrer leur activité sur de nouveaux produits à forte marge et donc d'abandonner l'exploitation d'autres produits matures moins rentables », le Gouvernement souhaite inciter les professionnels à maintenir l'accès à leurs MITM anciens lorsque de nouvelles spécialités, plus rémunératrices, sont autorisées.
À cette fin, le 6° du I de l'article 30 insère dans le code de la santé publique un article L. 162-17-4-4 prévoyant que, dans le cadre d'une première demande d'inscription sur la liste des médicaments remboursables, la liste de rétrocession ou la liste des spécialités agréées pour les hôpitaux, d'une spécialité dont l'ASMR appréciée par la HAS est au moins d'un niveau fixé par décret, l'entreprise s'engage à garantir l'approvisionnement des MITM déjà inscrits par convention avec le CEPS.
En cas de manquement, et après que l'entreprise a été mise en mesure de présenter ses observations, le CEPS pourra prononcer une pénalité financière plafonnée à 10 % du chiffre d'affaires réalisé en France par l'entreprise au titre du médicament considéré. La pénalité sera reconductible chaque année en cas de persistance du manquement. Son produit sera affecté à la Cnam 475 ( * ) .
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Dans le texte considéré comme adopté par l'Assemblée nationale suite à l'engagement, par le Gouvernement, de sa responsabilité, l'article 30 est substantiellement modifié.
Un premier amendement complète le 3° du I de l'article pour préciser que, dans le cadre des nouvelles modalités de financement des MTI les plus onéreux, la prise en charge par l'assurance maladie s'effectue :
- d'une part, à hauteur du tarif de responsabilité, par le remboursement de l'établissement de santé ;
- d'autre part, lorsque le coût de traitement est supérieur au tarif de responsabilité multiplié par le nombre d'unités, par un ou plusieurs versements directs à l'entreprise.
Surtout, outre plusieurs amendements rédactionnels, le Gouvernement a accepté deux amendements visant à revenir sur deux dispositifs que l'article 30 visait à mettre en place.
D'une part, un amendement de Philippe Vigier et plusieurs de ses collègues supprime le 4° du I de l'article instaurant la procédure de référencement périodique. En substitution, l'amendement ajoute un III bis prévoyant que le Gouvernement remet au Parlement, avant le 1 er juillet 2023, un rapport évaluant l'intérêt, la faisabilité et les potentielles limites d'un tel dispositif, notamment à l'appui d'exemples étrangers, « en vue d'en proposer une disposition dans un prochain [PLFSS] ».
D'autre part, un amendement de Thomas Mesnier supprime le 6° du I qui visait à inciter les entreprises à maintenir l'accès aux MITM anciens malgré l'introduction de nouvelles spécialités innovantes et rémunératrices.
L'Assemblée nationale est considérée comme ayant adopté cet article ainsi modifié.
III - La position de la commission : des mesures éparses et insuffisamment préparées
L'article 30 contient de nombreuses mesures éparses sur le médicament , visant tour à tour à en améliorer l'accès ou l'approvisionnement, à mieux réguler les prix et les dépenses d'assurance maladie ou à redéfinir les modalités de financement et de paiement, dont la cohérence n'est pas toujours apparue évidente à la commission. Ce « pointillisme » législatif nuit à la lisibilité du texte.
Surtout, ces dispositions sont apparues, au fil de leur examen par l'Assemblée nationale, insuffisamment préparées avec l'ensemble des parties prenantes : les inquiétudes exprimées par les industriels comme par les pharmaciens ont été nombreuses et le Gouvernement a accepté de revenir sur plusieurs des mesures phares, pourtant présentées dans l'étude d'impact comme des sources d'économie et d'encadrement indispensables.
Certaines mesures portées par le texte favorisent un meilleur accès aux médicaments, notamment innovants , et ont, à ce titre, reçu l'assentiment de la commission. Il en va ainsi des améliorations apportées aux dispositifs d'accès dérogatoire aux soins, et notamment de l'accélération de la procédure d'accès précoce lorsque l'avis favorable du CMUH suffit à présumer de la sécurité et de l'efficacité d'un traitement innovant.
De la même manière, le nouveau dispositif de financement des médicaments de thérapie innovante , fondé sur des paiements échelonnés de l'assurance maladie conditionnés à l'obtention de résultats probants en vie réelle, permettra de réduire l'avance de trésorerie consentie par les hôpitaux et de maîtriser le risque financier attaché à ces innovations. Si cette mesure a été approuvée par les représentants des établissements de santé comme par ceux des entreprises entendus, plusieurs points de vigilance ont toutefois été signalés à la rapporteure :
- les demandes de remboursement et les modalités de recueil des données d'efficacité en vie réelle des MTI ne devront pas s'avérer coûteux, en gestion, pour les établissements de santé ou devront être, dans le cas contraire, justement valorisés ;
- les critères devant permettre d'évaluer l'efficacité en vie réelle des médicaments concernés devront faire l'objet d'un consensus scientifique ;
- enfin, le Gouvernement devra veiller à ce que les tarifs de responsabilité, définis pour ne pas excéder le forfait correspondant au montant maximal pouvant être décaissé par les hôpitaux, ne constituent pas à l'international un signal erroné sur le prix de ces traitements : il s'agit là d'une crainte importante, et légitime, des industriels concernés.
La commission a toutefois jugé inopportune l'extension à l'ensemble des médicaments de la faculté du CEPS d'imposer des remises unilatéralement . Celle-ci risquerait d'adresser un mauvais signal aux entreprises du secteur et d'entraver la politique de régulation menée par le CEPS, privilégiant jusque-là la négociation de conventions avec les exploitants. Interrogé par la rapporteure, le CEPS a d'ailleurs confirmé qu'il n'avait jamais fait usage de cette faculté, pourtant autorisée pour les médicaments en association ou certains traitements innovants. Jugeant l'utilité de ces dispositions très incertaine et tenant compte des effets contreproductifs qu'elles risqueraient d'engendrer dans le climat et l'équilibre des négociations, la commission a adopté à l'initiative de la rapporteure un amendement n° 78 visant à supprimer le 7° du I de l'article 30 étendant à l'ensemble des médicaments les remises unilatérales.
Enfin, la commission a jugé favorablement la suppression de la procédure de référencement périodique, insuffisamment préparée et contre laquelle de nombreux acteurs du secteur s'étaient élevés. Dans le cas où il souhaiterait proposer à nouveau cette mesure dans un prochain texte, le Gouvernement devra tenir compte des inquiétudes des pharmaciens comme des industriels, qui ont notamment souligné que cette procédure méconnaissait les conditions de production des médicaments.
Afin de ne pas écourter cette concertation nécessaire, et conformément à sa position habituelle sur les demandes de rapport, la commission a adopté un amendement n° 79 de sa rapporteure visant à supprimer le nouveau III bis. de l'article 30 demandant au Gouvernement de remettre au Parlement un rapport relatif au référencement périodique pour le 1 er juillet 2023. Si, comme semblent l'indiquer ces dispositions, les réflexions à venir devaient conduire le Gouvernement à proposer à nouveau cette mesure dans un prochain texte, l'étude d'impact jointe à celui-ci devrait décrire précisément les conséquences économiques, financières et sociales attendues d'un dispositif aussi structurant.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
Article 30 bis
(nouveau)
Procédure d'inscription des spécialités sur
la liste de prise en charge
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, vise à clarifier la procédure d'admission des spécialités de la liste dite « de rétrocession » à la prise en charge par l'assurance maladie.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
A. Le droit existant : la liste « en rétrocession »
Au sein des établissements de santé, les pharmacies à usage intérieur (PUI) répondent aux besoins pharmaceutiques des personnes prises en charge par l'établissement ou le groupement hospitalier de territoire (GHT) dont elles relèvent. À cet effet, elles assurent notamment la gestion, l'approvisionnement, la préparation et la dispensation des médicaments ou dispositifs médicaux stériles 476 ( * ) .
Toutefois et par dérogation, les PUI sont autorisées à vendre directement au public certains médicaments figurant sur une liste, dite « liste en rétrocession » , établie par le directeur général de l'Agence nationale de sécurité du médicament (ANSM) depuis l'entrée en vigueur de la loi d'accélération et de simplification de l'action publique 477 ( * ) .
L'inscription d'un médicament sur cette liste doit être justifiée par des raisons de santé publique, l'intérêt des patients ou, le cas échéant, résulter d'une demande du Gouvernement 478 ( * ) . Les médicaments faisant l'objet d'une autorisation d'accès précoce ou d'une autorisation de prescription compassionnelle sont réputés y figurer 479 ( * ) .
L'article L. 162-17 du code de la sécurité sociale dispose que les médicaments de la liste en rétrocession sont pris en charge par l'assurance maladie , pour les indications thérapeutiques y ouvrant droit, « lorsqu'ils sont délivrés par une pharmacie à usage intérieur d'un établissement de santé dûment autorisé ».
B. Le droit proposé : une clarification des modalités de prise en charge de ces spécialités
Le présent article, issu d'un amendement du Gouvernement conservé dans le texte sur lequel ce dernier a engagé sa responsabilité, vise à clarifier les conditions de prise en charge des médicaments de la liste en rétrocession.
À cette fin, l' article 30 bis complète l'article L. 162-17 du code de la sécurité sociale pour prévoir que les médicaments inscrits sur la liste en rétrocession délivrés par une PUI dûment autorisée doivent, pour être pris en charge, figurer sur une liste établie dans des conditions fixées par décret en Conseil d'État.
Cette seconde liste précisera les indications thérapeutiques ouvrant droit à la prise en charge ou au remboursement par l'assurance maladie.
II - La position de la commission
Cet article vise à clarifier les dispositions issues de la loi d'accélération et de simplification de l'action publique, en précisant que la prise en charge des médicaments de la liste en rétrocession est conditionnée à leur inscription sur une liste de prise en charge.
Ces modalités d'autorisation de prise en charge sont identiques à celles prévues pour les médicaments dispensés en ville 480 ( * ) .
La commission vous demande d'adopter cet article sans modification.
Article 30 ter
(nouveau)
Prolongation de l'expérimentation du cannabis
thérapeutique
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, prolonge d'un an l'expérimentation du cannabis thérapeutique, lancée par la LFSS pour 2020.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé : une expérimentation prolongée d'un an
L'article 30 ter fait passer la durée de l'expérimentation du cannabis à usage médical, qui était fixée à deux ans par la loi de financement de la sécurité sociale pour 2020 481 ( * ) , à trois ans.
II - La position de la commission : adoption conforme
L'évaluation du dispositif prévu par la LFSS pour 2020 avait pour objectif principal d'estimer la faisabilité du circuit de mise à disposition du cannabis médical pour les patients aux différentes étapes du parcours de prise en charge, de la prescription à la dispensation, et pour objectif secondaire d'assurer le recueil des premières données françaises sur l'efficacité de l'utilisation du cannabis dans un cadre médical, ainsi que des données associées à la consommation de soins afin de pouvoir se positionner sur le futur cadre de prise en charge.
Les outils d'évaluation étaient les suivants :
- un comité scientifique temporaire composé par l'ANSM, créé pour suivre l'expérimentation dans tous ses paramètres : nombre de patients, modalités de suivi et de dispensation, etc . ;
- l'évaluation des données sur la faisabilité du circuit de distribution et les premières données d'efficacité, menée par la société Iqvia à partir du registre national de suivi ReCann mis en place par l'ANSM ;
- une étude des effets indésirables, au moyen d'une extraction des données de la base nationale de pharmacovigilance ;
- une enquête auprès des patients sur leur parcours et leurs perceptions, réalisée par ViaVoice ;
- une étude visant à évaluer l'impact chez les patients de l'utilisation du cannabis à visée médicale, réalisée par un centre de recherche de l'Inserm à partir des données issues du système national des données de santé (SNDS).
Au 31 mars 2022, 1 450 patients avaient été inclus dans l'expérimentation, et 69 % l'étaient toujours.
Les données analysées par Iqvia ont permis de conclure à la faisabilité du circuit de mise à disposition du cannabis médical « pour la majorité des étapes » : le parcours patient, la réalisation de la titration et le circuit logistique du produit sont satisfaisants, mais le relais de la prise en charge en ville et le délai de dispensation du traitement par la pharmacie au patient « ne permettent pas de conclure concernant leur faisabilité ». L'étude invoque pour l'expliquer la « nécessaire appropriation par les professionnels » de la nouvelle thérapeutique.
Les données de pharmacovigilance et d'addictovigilance de l'expérimentation du cannabis médical montrent un profil de sécurité conforme à ses caractéristiques pharmacologiques et aux données disponibles . Peu d'évènements indésirables graves ont été signalés. Sur la période étudiée, aucun cas d'abus et de dépendance avec le cannabis médical n'est rapporté dans l'expérimentation française, mais « les données d'addictovigilance sont très limitées et les antécédents addictologiques des patients, notamment les consommations de cannabis récréatif et de CBD non médical, sont très peu renseignées ». Ces informations ne sont en effet pas recueillies dans le registre Recann, la Cnil ayant estimé que cette donnée, relative à une substance illicite dont la consommation est interdite en France, était trop sensible. Le rapport précise à cet égard « qu'un travail avec le réseau des centres antipoison français a été mis en place afin d'étudier le risque en cas d'intoxication ».
L'enquête réalisée auprès des patients, menée du 1 er au 22 juillet dernier sur un échantillon de 725 personnes, confirme la faible participation des prescripteurs en ville vis-à-vis des structures de référence. Cependant, les patients interrogés sont globalement satisfaits de la facilité de prise en charge et de contact des centres de référence. Une majorité des répondants ont perçu des effets bénéfiques liés au traitement, qu'ils soient physiques ou psychologiques, ou une amélioration de leur qualité de vie.
L'étude sur l'utilisation concomitante des traitements et autres thérapies chez les patients n'a toutefois pu être conduite , les données du SNDS n'ayant pu être mises à disposition des équipes chargées de leur analyse « en raison d'un programme de travail extrêmement chargé sur de nombreuses autres priorités ministérielles ».
D'importantes disparités régionales concernant l'accès au traitement ont enfin été mises en exergue, notamment en raison d'une répartition non homogène sur le territoire des médecins autorisés et souhaitant prescrire les médicaments à base de cannabis. Une faible proportion de patients, moins d'un sur dix, ont ainsi pu bénéficier du relais hôpital-ville.
L'évaluation communiquée au Sénat le 18 octobre dernier fait en conclusion apparaître qu'une prolongation de l'expérimentation :
- permettrait la réalisation de l'étude tirée des données du SNDS précitée ;
- « pourrait permettre d'offrir un accès de l'offre plus équilibré sur l'ensemble des régions » s'il était associé à « un plan d'actions ambitieux » pour mobiliser davantage les médecins généralistes ;
- « serait de nature à atteindre la cible initialement fixée à 3 000 patients inclus et de disposer d'une file active plus importante ».
Le rapport d'évaluation estime en définitive que la prolongation « permettrait de confirmer la sécurité sanitaire des médicaments à base de cannabis, et d'accompagner la bonne compréhension et l'acceptabilité sociétale d'une entrée en droit commun du dispositif ».
La rapporteure prend note de ces premiers éléments d'évaluation. Elle estime que, s'il importe certes de ne pas laisser sans solution thérapeutique les patients inclus dans les premiers mois de l'expérimentation et qui semblent, d'après l'enquête, bien supporter le traitement, il importe tout autant de disposer, sur l'usage thérapeutique d'un produit aux effets ambivalents et à l'image sociale complexe 482 ( * ) , d'éléments d'aide à la décision fiables et aussi complets que possible.
La commission vous demande d'adopter cet article sans modification.
Article 31
Garantir
l'accès des patients aux dispositifs médicaux, produits et
prestations et l'efficience de leur prise en charge
Cet article vise :
- à améliorer la tarification des dispositifs médicaux et des prestations associées en distinguant mieux la valorisation du produit, de la marge de distribution et des prestations associées et en réformant, pour certains de ces éléments, les modalités de fixation du prix ;
- à renforcer la régulation des inscriptions en veillant à ce que leur champ couvre l'ensemble du périmètre du marquage CE, en améliorant les contrôles des lignes génériques et en favorisant les études post-inscription ;
- à compléter, à la marge, les régimes de prise en charge des dispositifs innovants comme de la télésurveillance.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
A. Refonder la tarification des produits et prestations de la LPPR
La notion de « dispositif médical » couvre un ensemble extrêmement vaste de produits. Le règlement européen 2017/745 relatif aux dispositifs médicaux 483 ( * ) la définit comme « tout instrument, appareil, équipement, logiciel, implant, réactif, matière ou autre article, destiné par le fabricant à être utilisé, seul ou en association, chez l'homme » à des fins médicales. Elle comprend aussi bien des produits consommables (pansements, préservatifs, etc .), des implants (prothèses cardiaques ou de hanche, etc .), des équipements (lits médicaux, fauteuils roulants, IRM, scanners, etc .), que des orthèses et prothèses externes (optique médicale, appareils correcteurs de surdité, etc .).
Les dispositifs médicaux peuvent être commercialisés après obtention d'une marque dite « CE » , attestant de leur conformité aux exigences de sécurité et de performance européennes 484 ( * ) .
Leur prise en charge par l'assurance maladie, en ville ou sur la liste en sus hospitalière, est conditionnée à leur inscription sur la liste des produits et prestations remboursables (LPPR) , après avis de la commission nationale d'évaluation des dispositifs médicaux et des technologies de santé (CNEDiMTS) de la Haute Autorité de santé (HAS) 485 ( * ) .
Remboursements de la LPPR, en ville et en 2018
Source : Cour des comptes, Rapport sur l'application des LFSS , octobre 2020
L'article 31 du PLFSS vise à améliorer les modalités de fixation des prix des produits et prestations de la LPPR en :
- distinguant mieux, en son sein, les dispositifs médicaux des marges de distribution et des prestations qui y sont associées ;
- fixant par voie réglementaire la rémunération des distributeurs ;
- contraignant les exploitants à déclarer le prix d'acquisition des dispositifs médicaux qu'ils ne fabriquent pas ;
- précisant, à la marge, le régime juridique des conventions conclues avec le comité économique des produits de santé (CEPS).
1. Dissocier la tarification du produit, de la marge de distribution et de la prestation
a) Les modalités de tarification actuelles
Aux termes de l'article L. 165-1 du code de la sécurité sociale, la LPPR rassemble les dispositifs médicaux à usage individuel, les tissus et cellules issus du corps humain et leurs dérivés, les produits de santé autres que les médicaments et les prestations de services et d'adaptation associées.
Le tarif de responsabilité de ces produits et prestations définit l'assiette de leur prise en charge par l'assurance maladie. Il est établi par convention entre l'exploitant ou le distributeur et le CEPS ou, à défaut, par décision unilatérale de ce dernier. Comme pour le médicament, la fixation de ce tarif tient compte principalement de l'amélioration éventuelle du service attendu ainsi que, le cas échéant, des tarifs des produits ou prestations comparables, des volumes de vente prévus ou constatés, des montants remboursés par l'assurance maladie et des conditions prévisibles et réelles d'utilisation 486 ( * ) .
La distribution des dispositifs médicaux fait intervenir une grande diversité d'acteurs - grossistes, magasins spécialisés, pharmacies d'officine, grande distribution, prestataires de services et distributeurs de matériel (PSDM), professions de santé spécialisées (opticiens, orthoprothésistes...) -, qui peuvent réaliser des prestations associées au dispositif, en fournissant par exemple du matériel et des consommables, une formation à l'utilisation, ou en proposant un suivi du patient.
Or la tarification des produits inscrits à la LPPR inclut aujourd'hui, le plus souvent, la rémunération de l'exploitant, des distributeurs et, le cas échéant, des services associés sans qu'il soit possible de distinguer leurs valorisations respectives .
L'étude d'impact jointe au PLFSS souligne, à cet égard, « l'incertitude actuelle sur la part relative de la valeur attribuée au dispositif médical, celle attribuée à sa distribution voire celle relative à la prestation associée à la dispensation » et estime qu'« il en résulte bien souvent une décorrélation entre cette répartition de la valeur et l'apport respectif du produit, de sa distribution et de l'éventuelle prestation » 487 ( * ) .
b) L'article 31 vise à dissocier le tarif des produits de celui des prestations
Afin de simplifier les modalités de tarification des dispositifs médicaux, et pour valoriser plus justement l'activité de chacun des intervenants, l'article 31 vise à dissocier le tarif des produits des marges de distribution et des éventuelles prestations associées.
À cette fin, le 6° du I de l'article modifie l'article L. 165-1 du code de la sécurité sociale pour prévoir que l'inscription sur la LPPR d'une prestation de service et d'adaptation associée à un produit se fera désormais de manière distincte de l'inscription du produit lui-même. En conséquence, la CNEDiMTS émettra, le cas échéant, un avis distinct sur la prestation de service et d'adaptation associée.
En conséquence, le 10° du I modifie l'article L. 165-2 du même code relatif à la fixation, par le CEPS, des tarifs de responsabilité. Désormais, pour les dispositifs inscrits sur la LPPR sur une ligne générique, le CEPS serait chargé de définir des tarifs de responsabilité distincts pour le produit, d'une part, et pour les prestations associées, d'autre part. Pour les dispositifs princeps inscrits sur la LPPR sous forme de nom de marque ou de nom commercial, le CEPS définirait un tarif de responsabilité couvrant le seul produit. Les éventuelles baisses de tarif initiées par le CEPS sont, logiquement, dissociées de la même manière.
Enfin, le 11° du I modifie l'article L. 165-3 du code de la sécurité sociale, relatif aux conditions de négociation des conventions, dans le même sens. Celui-ci prévoirait désormais :
- pour les produits princeps , que la convention est établie entre l'exploitant du produit concerné et le CEPS, et non plus entre l'exploitant ou le distributeur au détail ;
- pour les produits génériques, que les conventions relatives auxdits produits seront établies séparément de celles relatives aux prestations associées, le CEPS négociant chacune d'entre elles avec les exploitants ou distributeurs concernés, le cas échéant regroupés en organisations.
Le III de l'article, enfin, prévoit que ces dispositions entrent en vigueur dans des conditions et à des dates fixées par décret, au plus tard le 31 décembre 2025, en fonction des catégories de produits ou prestations concernées.
2. Fixer par voie réglementaire la rémunération des distributeurs
a) La rémunération actuelle des distributeurs
Les marges des distributeurs de dispositifs médicaux ne sont pas régulées comme celles des distributeurs de médicaments . Pour ces derniers, le code de la sécurité sociale prévoit que « les ministres chargés de l'économie, de la santé et de la sécurité sociale, peuvent fixer par décision les prix et les marges des produits » 488 ( * ) . En application de ces dispositions, un arrêté fixe des taux limites de marge, selon un barème dégressif fondé sur le prix fabricant hors taxes du médicament 489 ( * ) .
À l'inverse, la rémunération des distributeurs est, pour les dispositifs médicaux, aujourd'hui incluse dans la tarification globale du produit. Ce n'est qu'indirectement que le CEPS peut assurer une marge minimale au distributeur, et maîtriser le reste à charge des assurés, par la définition :
- d'un prix de cession maximal auquel le produit peut être vendu au distributeur de détail 490 ( * ) ;
- d'un prix maximal de vente aux assurés , que le comité est invité à définir chaque fois que « les tarifs de remboursement sont cohérents avec le niveau de prix réel des produits concernés » 491 ( * ) .
b) L'article 31 vise à permettre au pouvoir réglementaire de fixer les marges des distributeurs de dispositifs médicaux
Sur le modèle des dispositions applicables aux médicaments, l'article 31 permet la fixation par le pouvoir réglementaire des marges applicables aux distributeurs de dispositifs médicaux.
Pour ce faire, le 12° du I de l'article insère un nouvel article L. 165-3-4 dans le code de la sécurité sociale qui prévoit :
- que les ministres chargés de l'économie, de la santé et de la sécurité sociale fixeront désormais les marges de distribution des produits inscrits sur la LPPR, en tenant compte de l'évolution des charges, des revenus et du volume d'activité des praticiens ou entreprises concernées ;
- que les remises, ristournes et avantages commerciaux et financiers consentis par les fournisseurs aux distributeurs au détail ne pourront excéder, par année civile et par ligne de produits, un seuil fixé par arrêté dans la limite de 50 % du prix fabricant hors taxes.
Tirant les conséquences de ce nouveau mode de régulation des marges, les 4°, 10° et 11° du I modifient respectivement les articles L. 162-38, L. 165-2 et L. 165-3 du même code pour :
- supprimer la faculté du CEPS, devenue sans objet, de fixer un prix de cession maximal ;
- prévoir que les tarifs de responsabilité et le prix des produits et des prestations inscrits sur la LPPR comprennent les marges prévues, le cas échéant, par arrêté des ministres.
Les modalités d'entrée en vigueur fixées par le III de l'article 31 s'appliquent également à ces dispositions.
3. Contraindre l'exploitant à déclarer le prix d'achat
a) L'exploitant des dispositifs médicaux n'est pas nécessairement le fabricant
L'article L. 165-1-1-1 du code de la sécurité sociale définit l'exploitant d'un produit de santé autre qu'un médicament comme « le fabricant ou son mandataire » ou, à défaut, « le ou les distributeurs qui se fournissent directement auprès du fabricant ou de son mandataire » ou, à défaut encore, « tout distributeur intervenant sur le marché français, à condition que pour chaque produit commercialisé, ce distributeur ne se fournisse pas auprès d'un exploitant [...] ni ne fournisse un autre exploitant ».
Pour améliorer la transparence du secteur , la LFSS pour 2020 a déjà prévu que, lorsque l'exploitant n'est pas le fabricant du produit, il est tenu de déclarer l'identité du fabricant et toute information permettant l'identification certaine du produit 492 ( * ) . Par ailleurs, tout exploitant ou fournisseur de distributeur au détail de produits inscrits sur la LPPR est tenu de déclarer annuellement le prix auquel il a vendu ses produits et prestations au CEPS, ce dernier pouvant sanctionner d'une pénalité toute absence de déclaration ou déclaration manifestement inexacte 493 ( * ) .
En revanche, rien n'oblige l'exploitant non fabricant à déclarer le prix auquel il acquiert, lui-même, les produits auprès du fabricant ou d'un grossiste.
b) L'article 31 vise à contraindre l'exploitant non fabricant à déclarer le prix d'achat des dispositifs médicaux
Pour améliorer la transparence du partage de la valeur entre exploitant et fabricant, le 7° du I de l'article 31 complète l'article L. 165-1-1-1 du code de la sécurité sociale par six alinéas prévoyant :
- que l'exploitant non fabricant est tenu de déclarer auprès des ministres de la santé et de la sécurité sociale le prix auquel il a acheté le produit auprès de son fournisseur, déduction faite des différentes remises ou taxes en vigueur ;
- que lorsque la déclaration n'a pas été effectuée dans les délais et formes précisées par voie réglementaire ou lorsqu'elle s'avère manifestement inexacte, les ministres peuvent prononcer, après que celui-ci a été mis en mesure de présenter ses observations, une pénalité financière à la charge de l'exploitant qui ne peut être supérieure à 5 % du chiffre d'affaires réalisé en France par l'exploitant au titre du dernier exercice clos ;
- que cette pénalité est recouvrée par les Urssaf et affectée à la Cnam.
4. Préciser le régime juridique des conventions conclues avec le CEPS
a) La régulation microéconomique des dispositifs médicaux par voie conventionnelle
Les conventions constituent l'outil privilégié de régulation, par le CEPS, des dépenses d'assurance maladie relatives aux dispositifs médicaux. Ce n'est qu'à défaut d'accord que le CEPS décide unilatéralement.
Les conventions sont chargées, d'une part, de fixer le tarif de responsabilité des dispositifs médicaux, qui peut être révisé à la baisse , par exemple lorsque l'ancienneté de l'inscription, les tarifs des produits et prestations comparables, les volumes de vente prévus ou constatés le justifient 494 ( * ) . Elles prévoient, d'autre part, les remises que les entreprises s'engagent à reverser à la Cnam sur tout ou partie du chiffre d'affaires réalisé en France sur les produits ou prestations de la LPPR 495 ( * ) .
Si les économies permises par ces dispositifs de régulation sont importantes, elles ont rarement atteint ces dernières années les objectifs de baisse des prix fixés en LFSS pour les dispositifs médicaux.
Objectifs d'économies et économies réalisées par baisses de prix sur les dispositifs médicaux
(en millions d'euros)
Source : Commission des affaires sociales, données Cour des comptes et rapport annuel 2020 du CEPS
Les conventions conclues par le CEPS avec les entreprises du dispositif médical sont encadrées par l'article L. 165-4-1 du code de la sécurité sociale, lequel renvoie à l'article L. 162-17-4 relatif aux conventions conclues avec les entreprises du médicament. L'étude d'impact jointe au PLFSS souligne que ces dispositions doivent être adaptées aux spécificités de la LPPR, notamment pour prévoir la conduite désormais nécessaire de négociations séparées concernant les produits et les prestations.
b) L'article 31 vise à sécuriser le régime juridique des conventions
Pour mieux définir le régime applicable aux conventions conclues entre le CEPS et les exploitants et distributeurs de produits ou prestations de la LPPR, le 14° de l'article 31 du PLFSS insère au début de l'article L. 165-4-1 du code de la sécurité sociale huit alinéas prévoyant :
- qu'en application des orientations qu'il reçoit chaque année des ministres compétents, le CEPS conclut des conventions relatives aux produits et aux prestations de la LPPR avec les entreprises qui les exploitent et les distribuent ou, en cas d'inscription générique, avec les organisations les regroupant ;
- que les conventions déterminent notamment les remises consenties par les signataires, les conditions et modalités de mise en oeuvre des études postérieures à l'inscription sur la LPPR et les dispositions applicables en cas de non-respect de ces engagements ;
- que, lorsque les conventions conclues ne sont plus compatibles avec les orientations ministérielles, le respect de l'Ondam ou l'évolution des données scientifiques et épidémiologiques, le CEPS peut demander aux signataires de conclure un avenant permettant d'adapter la convention à la situation ou, en cas de refus de ces derniers, résilier la convention ou certaines de ses dispositions et fixer par décision unilatérale le prix des produits et des prestations.
Les modalités d'application de ces dispositions, et notamment les conditions de révision et de résiliation des conventions, doivent être précisées par décret en Conseil d'État.
B. Renforcer la régulation des inscriptions
L'article 31 du PLFSS vise également à mieux réguler les inscriptions sur la LPPR en incitant l'exploitant à demander l'inscription sur l'ensemble des indications autorisées par son marquage CE, en améliorant les contrôles sur les dispositifs inscrits sur ligne générique et en renforçant les évaluations ex post .
1. Inciter l'exploitant à demander l'inscription sur l'ensemble des indications autorisées
a) L'exploitant peut être incité à restreindre sa demande d'inscription à une partie seulement du périmètre autorisé
La réglementation européenne, récemment révisée, renforce les « exigences générales en matière de sécurité et de performances » 496 ( * ) relatives aux dispositifs médicaux. Le marquage CE vise à attester du respect desdites exigences pour un certain nombre de « destinations », présentées par le fabricant dans l'évaluation clinique préalable 497 ( * ) .
En cohérence, l'inscription sur la LPPR peut être subordonnée « au respect de spécifications techniques, d'indications thérapeutiques ou diagnostiques et de conditions particulières de prescription, d'utilisation et de distribution » 498 ( * ) .
Or d'après l'étude d'impact jointe au PLFSS, « il arrive que certains industriels sollicitent une inscription d'un dispositif à la LPP sur un périmètre plus restreint que ce qu'aurait permis leurs études cliniques réalisées dans le champ de leur marquage CE [...] , avec le souhait de maximiser le prix qu'ils peuvent obtenir en retenant une population de niche » 499 ( * ) .
Le prix des dispositifs médicaux, fixé conventionnellement avec le CEPS ou par décision de ce dernier, tient compte, en effet, de l'amélioration du service rendu ou attendu comme des volumes de vente anticipés 500 ( * ) .
b) L'article 31 vise à inciter les exploitants à demander l'inscription sur l'ensemble du périmètre autorisé par le marquage CE
Sur le modèle du dispositif prévu par l'article 30 du PLFSS pour le médicament, il est proposé d'inciter les exploitants à couvrir entièrement le périmètre du marquage CE en appliquant, dans le cas contraire, une remise obligatoire à leur produit.
À cette fin, le 15° du I insère dans le code de la sécurité sociale un nouvel article L. 165-4-2, qui prévoit que lorsqu'un dispositif médical est, à la demande expresse de l'exploitant, inscrit sur la LPPR pour un périmètre d'indications plus restreint que celui dans lequel ce dispositif présente un service attendu suffisant, l'exploitant est contraint de verser des remises. Celles-ci sont dues jusqu'à l'inscription du dispositif pour l'ensemble des indications concernées.
Le CEPS déterminera le montant des remises sur la base d'un barème fixé par arrêté en fonction des tailles respectives des populations cibles des indications concernées et de celles pour lesquelles le dispositif est inscrit.
2. Améliorer les contrôles sur les dispositifs inscrits sur ligne générique
a) L'inscription sur ligne générique de la LPPR
Aux termes de l'article L. 165-1 du code de la sécurité sociale, deux modalités d'inscription sur la LPPR coexistent .
Un produit peut, d'une part, être inscrit « sous forme de marque ou de nom commercial » : dans ce cas, correspondant aux produits princeps , l'exploitant dépose un dossier de demande de remboursement, et la CNEDiMTS évalue les niveaux de service attendu et d'amélioration du service attendu fondant la décision d'inscription comme la valorisation du tarif de responsabilité.
Les dispositifs peuvent également, d'autre part, être inscrits « par la description générique de tout ou partie du produit concerné » : dans ce cas, c'est l'exploitant lui-même qui appose sur son dispositif marqué CE le code LPPR correspondant à la ligne générique à laquelle il estime que son produit appartient, le dispositif ne faisant l'objet d'aucune évaluation par la CNEDiMTS. L'inscription sous description générique donne accès au tarif de remboursement associé à la ligne concernée.
Les exploitants et distributeurs au détail sont toutefois tenus de déclarer auprès de l'Agence nationale de sécurité du médicament et des produits de santé (ANSM) l'ensemble des produits ou prestations qu'ils commercialisent et inscrivent sur la LPPR, y compris par description générique, en précisant pour chaque produit ou prestation le code correspondant à l'inscription sur la liste 501 ( * ) .
b) L'article 31 vise à renforcer le contrôle des dispositifs des lignes génériques
Pour améliorer les contrôles visant les produits et prestations inscrits sur ligne générique, simplifier les démarches des entreprises et « renforcer la lutte contre la fraude » 502 ( * ) , l'article 31 substitue à l'actuelle déclaration auprès de l'ANSM un contrôle par la Cnam du respect des spécifications techniques attachées aux lignes de la LPPR.
Pour ce faire, le 16° du I abroge l'article L. 165-5 du code de la sécurité sociale encadrant la procédure de déclaration à l'ANSM. Le 17° du I insère au sein du code de la sécurité sociale un nouvel article L. 165-5-1-1 prévoyant que le directeur général de la Cnam peut à tout moment procéder, ou faire procéder sous son autorité par des organismes compétents désignés par arrêté, au contrôle du respect des spécifications techniques auxquelles l'inscription sur la LPPR est subordonnée.
Lorsque ce contrôle révèle un manquement, le directeur général :
- en informe, après avoir mis l'exploitant en mesure de présenter ses observations, les ministres chargés de la santé et de la sécurité sociale sans délai, les ministres l'informant en retour de toute mesure prise ;
- met l'exploitant en demeure de rembourser la somme correspondant, le cas échéant, au montant remboursé à tort par l'assurance maladie ;
- peut prononcer, en fonction de la gravité des faits reprochés, une pénalité financière à l'encontre de l'exploitant, dans la limite de 10 % de son chiffre d'affaires hors taxe réalisé en France au titre du dernier exercice clos et pour le produit considéré.
3. Renforcer l'évaluation post-inscription
a) L'inscription sur la LPPR et la prise en charge des dispositifs peut être assortie d'une obligation d'évaluation post-inscription
Les exploitants ou distributeurs au détail de dispositifs inscrits à la LPPR peuvent devoir recueillir, postérieurement à l'inscription, des données relatives aux performances, à la sécurité, ou au comportement médico-économique du produit en vie réelle.
L'avis rendu par la CNEDiMTS en vue de l'inscription d'un dispositif sur la LPPR peut requérir la réalisation d'études complémentaires nécessaires à l'évaluation du service rendu ou de son amélioration 503 ( * ) . Les résultats de ces études devront être fournis à la commission lors du plus prochain renouvellement d'inscription 504 ( * ) .
Par ailleurs, l'accord-cadre conclu entre le CEPS et les syndicats ou organisations regroupant les exploitants et distributeurs peut également définir les conditions et modalités de mise en oeuvre de telles études post-inscription 505 ( * ) . Celles-ci peuvent être déclinées dans les conventions conclues entre le comité et l'exploitant ou le distributeur.
Enfin, la prise en charge des dispositifs médicaux inscrits sur la LPPR ou remboursés aux hôpitaux au titre des groupes homogènes de séjour (GHS) peut être subordonnée au recueil et à la transmission d'informations relatives aux patients traités, au contexte de la prescription, aux indications dans lesquelles le produit ou la prestation est prescrit et aux résultats ou effets de ces traitements 506 ( * ) .
D'après l'étude d'impact, les exploitants, distributeurs et professionnels de santé ne recueillent toutefois pas toujours les données de vie réelles requises en application de ces dispositions.
b) L'article 31 vise à améliorer le recueil des données nécessaires aux évaluations post-inscription
Le 3° du I modifie l'article L. 162-17-1-2 du code de la sécurité sociale pour étendre l'obligation de recueil de données en vie réelle des établissements de santé aux actes et dispositifs « nécessitant un encadrement spécifique pour des raisons de santé publique ou susceptibles d'entraîner des dépenses injustifiées », au sens de l'article L. 1151-1 du code de la santé publique.
Le 14° du I complète l'article L. 165-4-1 du code de la sécurité sociale encadrant les conventions conclues par le CEPS en prévoyant que, lorsque les conventions signées avec un exploitant ou un distributeur au détail prévoient la réalisation d'études postérieures à l'inscription du produit ou de la prestation sur la LPPR, l'absence de transmission des résultats dans les délais impartis par la convention fait obstacle à la poursuite de la prise en charge du produit ou de la prestation, sauf versement de remises par l'exploitant ou le distributeur de détail concerné.
Enfin, le b) du 9° du I modifie L. 165-1-5 du même code relatif à la prise en charge transitoire des dispositifs n'étant pas encore inscrits pour prévoir que celle-ci est subordonnée au respect, par l'exploitant, d'un protocole de recueil, à sa charge, des données défini par la CNEDiMTS.
C. Adapter le régime de prise en charge transitoire et l'encadrement de la télésurveillance
Enfin, l'article 31 apporte aux dispositifs de prise en charge transitoire et de financement de la télésurveillance des adaptations mineures.
1. Compléter le dispositif de prise en charge transitoire
a) Le régime de prise en charge transitoire permet l'accès aux dispositifs innovants n'étant pas encore inscrits sur la LPPR
Créé par la LFSS pour 2019507 ( * ) sur le modèle de la procédure des autorisations temporaires d'utilisation (ATU) existant pour le médicament, le dispositif de prise en charge transitoire (PECT) permet le remboursement par l'assurance maladie de dispositifs médicaux qui ne sont pas encore inscrits sur la LPPR508 ( * ). Seuls certains établissements de santé peuvent distribuer ce produit ou cette prestation et bénéficier de sa prise en charge.
La PECT vise les dispositifs innovants mais disposant, toutefois, d'évaluations cliniques ayant permis leur marquage CE . La demande est adressée par l'exploitant aux ministres chargés de la santé et de la sécurité sociale, qui peuvent autoriser la prise en charge après avis de la CNEDiMTS. L'industriel s'engage à déposer, dans un délai de douze mois à compter de sa demande, une demande d'inscription sur la LPPR.
Le montant de la prise en charge est négocié : l'exploitant fait une proposition de compensation maximale aux ministres compétents, qui peuvent s'y opposer et, dans ce cas, formuler une contre-offre. Lorsqu'un produit ayant fait l'objet d'une PECT est inscrit sur la LPPR, une convention conclue avec le CEPS détermine le prix net de référence du produit ou de la prestation. Si celui-ci s'avère inférieur à la compensation maximale perçue pendant la période de PECT, l'exploitant reverse la différence entre le chiffre d'affaires facturé aux établissements de santé et celui qui aurait résulté du prix net de référence fixé, sous forme de remises.
La PECT ne couvre pas les actes associés à l'utilisation du produit , qui demeurent pris en charge sur inscription dans la classification commune des actes médicaux (CCAM)509 ( * ).
b) L'article 31 vise à étendre la prise en charge transitoire des dispositifs médicaux aux actes associés
Le c) du 9° du I modifie l'article L. 165-1-5 du code de la sécurité sociale, relatif à la PECT, pour prévoir :
- que lorsque l'utilisation d'un produit bénéficiant de la PECT est liée à un acte qui n'est pas prévu par la CCAM, un arrêté pris après avis de la HAS peut procéder à l'inscription transitoire de cet acte dans la classification commune pour la durée de la PECT ;
- que cet arrêté prévoit le montant de la compensation financière versée pour la réalisation de cet acte ;
- que lorsque le produit ayant fait l'objet de la PECT est inscrit sur la LPPR, l'inscription transitoire de l'acte est prolongée jusqu'à son inscription dans la CCAM.
En conséquence, le a) du 9° du I précise au même article que l'avis de la CNEDiMTS préalable à l'autorisation de la prise en charge transitoire d'un produit décrit, le cas échéant, les actes associés à son utilisation.
Enfin, le 18° du I précise à l'article L. 165-1-5 du code de la sécurité sociale que les produits bénéficiant de la PECT sont pris en charge en sus des prestations d'hospitalisations, soit hors GHS.
2. Compléter et reporter le régime de prise en charge de la télésurveillance
a) Des modalités de prise en charge pérennes de la télésurveillance ont été définies par la LFSS pour 2022
La télésurveillance fait partie, aux côtés de la téléconsultation ou de la téléexpertise, des actes de télémédecine. Elle a pour objet de permettre à un professionnel médical de surveiller et d'interpréter à distance les données nécessaires au suivi médical d'un patient , transmises au moyen d'un dispositif médical numérique (DMN) 510 ( * ) .
La LFSS pour 2014 511 ( * ) a permis le lancement des premières expérimentations de déploiement de la télémédecine, prolongées jusqu'en 2021 512 ( * ) dans le cadre du programme « expérimentations de télémédecine pour l'amélioration des parcours de santé » (ETAPES) , centré sur la prise en charge de quatre pathologies chroniques : le diabète et les insuffisances cardiaque, rénale et respiratoire.
Enfin et conformément à un engagement du Ségur de la santé de l'été 2020 513 ( * ) , la LFSS pour 2022 a inscrit dans le droit commun un régime pérenne de prise en charge de la télésurveillance 514 ( * ) .
Désormais, le code de la sécurité sociale prévoit les conditions de prise en charge des activités de télésurveillance médicale :
- celles-ci doivent être inscrites sur une liste spécifique, après avis de la CNEDiMTS 515 ( * ) ;
- la surveillance médicale doit être assurée par un opérateur de télésurveillance médicale, ayant déclaré ses activités à l'agence régionale de santé 516 ( * ) ;
- l'opérateur de télésurveillance médicale, professionnel médical, doit avoir mis à la disposition de l'assuré le dispositif médical numérique au moyen duquel la surveillance médicale est exercée 517 ( * ) ;
- enfin, la prise en charge est subordonnée à l'utilisation effective du DMN par le patient, les données permettant de satisfaire à ce contrôle pouvant être transmises par les opérateurs de télésurveillance, avec l'accord du patient 518 ( * ) .
La télésurveillance, mêlant dispositif médical et acte de soins, est rémunérée par un montant forfaitaire fixé par arrêté , qui tient compte des moyens humains nécessaires à la surveillance médicale et des caractéristiques des dispositifs médicaux numériques impliqués 519 ( * ) .
La LFSS pour 2022 disposait enfin que ces dispositions entreraient en vigueur à une date fixée par décret, et au plus tard le 1 er juillet 2022 et que les dispositifs médicaux de télésurveillance médicale seraient, en conséquence, radiés de la LPPR au plus tard le 1 er janvier 2023.
b) L'article 31 vise à apporter quelques adaptations à ce régime de prise en charge
Le 5° du I modifie l'article L. 162-56 du code de la sécurité sociale pour prévoir que les données d'utilisation du DMN peuvent être transmises non pas seulement par les opérateurs de télésurveillance, mais également par l'exploitant du DMN.
Le II de l'article 31 modifie l'article 1 635 bis AH du code général des impôts pour prévoir que l'inscription d'une activité de télésurveillance sur la liste spécifique est, comme l'est l'inscription sur la LPPR, subordonnée au paiement d'un droit au profit de la Cnam fixé par arrêté dans la limite de 5 600 euros.
Enfin, les IV et V reportent l'entrée en vigueur de la réforme en modifiant :
- la LFSS pour 2022, pour reporter au 1 er janvier 2023 la radiation des dispositifs médicaux de télésurveillance médicale de la LPPR, prévue initialement le 1 er janvier 2023 au plus tard ;
- la LFSS pour 2018, pour prolonger l'expérimentation ETAPES jusqu'au 30 juin 2023 au plus tard et prévoir que les expérimentateurs continuent de bénéficier de cette prise en charge financière sous réserve d'un engagement à déposer une demande d'inscription à la nouvelle liste spécifique pour le 31 janvier 2023.
L'étude d'impact fait état d'un report nécessaire « pour assurer une transition fluide sur le plan réglementaire et technique » 520 ( * ) .
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Dans le texte sur lequel le Gouvernement a engagé sa responsabilité en application de l'article 49, alinéa 3, de la Constitution, l'article 31 n'a subi que des modifications rédactionnelles.
III - La position de la commission
La commission a une nouvelle fois regretté que l'article rassemble de trop nombreuses mesures disparates, à la portée très inégale. Cette agrégation ne favorise ni la lisibilité du texte, ni la clarté des débats.
A. Sur la réforme de la tarification
La réforme des modalités de tarification des produits et prestations de la LPPR doit sans doute être tenue pour le coeur de ces dispositions. À cet égard, la commission a favorablement accueilli les mesures visant à mieux distinguer la tarification des produits de la rémunération des distributeurs et des prestations associées. Elle a formulé le voeu que la réforme permette à de rendre plus transparent le partage de la valeur dans le secteur. Elle souhaite également que cette mesure conduise à valoriser plus justement l'activité de chacun des acteurs et, notamment, l'apport des prestations.
En revanche, la commission s'est interrogée sur les modalités de mise en oeuvre de la réforme des marges de distribution .
La loi prévoit la fixation, par voie réglementaire, des marges de distribution des dispositifs médicaux inscrits sur la LPPR, « dans des conditions et à des dates fixées par décret, et au plus tard le 31 décembre 2025, en fonction des catégories de produits ou prestations concernées ». Le calendrier n'est pas davantage précisé.
Les objectifs de la réforme apparaissent également incertains. Celle-ci est tour à tour présentée, dans l'étude d'impact, comme un moyen « garantir une marge cohérente pour les distributeurs au détail » puis comme une source d'économies importantes, devant permettre de réduire les dépenses de l'assurance maladie de cinquante à cent millions d'euros par an. Interrogé à ce sujet par la rapporteure, le ministère a souligné l'existence de marges de distribution aujourd'hui très élevées dans certains secteurs, sans fournir à l'appui de cette affirmation de données suffisamment précises pour emporter l'adhésion.
Enfin, la commission souligne que la très grande hétérogénéité des acteurs participant à la distribution des dispositifs médicaux inscrits sur la LPPR rend malaisée l'estimation du périmètre et des conséquences de cette réforme. L'étude d'impact ne cite, parmi les distributeurs « de ville », que les prestataires de services et distributeurs de matériel (PSDM) et les pharmacies d'officine. Les opticiens ou les audioprothésistes, par exemple, ne sont pas mentionnés. La mesure a pourtant suscité, au sein de ces professions par ailleurs concernées par la réforme du 100 % santé, d'importantes inquiétudes.
B. Sur les autres mesures portées par l'article
Si la commission s'est montrée favorable aux mesures visant à mieux réguler le périmètre des demandes d'inscription sur la LPPR et à inciter à la réalisation des évaluations post-inscription, elle a toutefois souligné la nécessité de veiller à ce que les coûts induits pour les exploitants demeurent proportionnés aux objectifs poursuivis.
À cet égard, le transfert des contrôles réalisés sur les inscriptions sur lignes génériques de la LPPR à la Cnam, permettant de supprimer une obligation déclarative désormais inutile pour les entreprises, lui a paru souhaitable.
Elle soutient, enfin, l'extension du dispositif de prise en charge transitoire devant permettre d'y inclure les actes associés. Celle-ci devrait permettre d'améliorer l'effectivité du dispositif et, partant, l'accès aux dispositifs innovants des assurés.
La commission vous demande d'adopter cet article sans modification.
Article 31 bis
(nouveau)
Possibilité de substitution de certains dispositifs
médicaux par le pharmacien d'officine
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, vise à autoriser et encadrer la substitution de certains dispositifs médicaux par le pharmacien d'officine.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
A. L'état du droit
En principe, la dispensation est subordonnée à la prescription : l'article L. 5125-23 du code de la santé publique dispose que, en l'absence d'urgence, « Le pharmacien ne peut délivrer un médicament ou produit autre que celui qui a été prescrit, ou ayant une dénomination commune différente de la dénomination commune prescrite, qu'avec l'accord exprès et préalable du prescripteur ».
• Toutefois, pour le médicament et dans l'objectif notamment de maîtriser les dépenses d'assurance maladie, la loi a progressivement ouvert, depuis 1999, la possibilité au pharmacien, à la condition que le prescripteur ne l'ait pas exclu par une mention expresse, de délivrer par substitution à la spécialité prescrite 521 ( * ) :
- une spécialité du même groupe générique , soit disposant de la même composition qualitative et quantitative en principes actifs, de la même forme pharmaceutique et dont la bioéquivalence est démontrée par des études appropriées 522 ( * ) ;
- ou, dans les cas listés par arrêté, une spécialité du même groupe hybride , soit une spécialité ne répondant pas à la définition d'une spécialité générique, mais qualifiée ainsi après des essais précliniques et cliniques appropriés et déterminés en fonction des différences observées avec la spécialité de référence 523 ( * ) .
Lorsqu'un pharmacien délivre un médicament par substitution, il doit inscrire le nom de la spécialité qu'il a délivrée.
• Une faculté de substitution d'un dispositif médical similaire au dispositif prescrit a exceptionnellement été ouverte aux pharmaciens et distributeurs dans le contexte de la crise sanitaire.
Deux arrêtés des 23 mars 524 ( * ) et 10 juillet 2020 525 ( * ) ont ainsi successivement permis, en cas de rupture avérée d'un dispositif médical nécessaire à la continuité des soins d'un patient dont l'interruption pourrait être préjudiciable à sa santé, de substituer au dispositif médical indisponible un autre dispositif médical répondant à quatre critères :
- avoir un usage identique à celui du dispositif médical substitué ;
- disposer de spécifications techniques équivalentes à celles du dispositif médical substitué ;
- être inscrit sur la liste des produits et prestations remboursables (LPPR) ;
- ne pas entraîner de dépenses supplémentaires pour le patient et l'assurance maladie.
Ces dispositions ont depuis été abrogées 526 ( * ) .
B. Le dispositif proposé
Le présent article, issu d'un amendement de M. Bertrand Bouyx conservé dans le texte sur lequel le Gouvernement a engagé sa responsabilité, vise à inscrire dans le code de la santé publique un régime pérenne de délivrance de dispositifs médicaux par substitution.
À cette fin, le I de l'article 31 bis insère dans le code un nouvel article L. 5125-23-3 prévoyant que, par dérogation au principe posé à l'article L. 5125-23, le pharmacien peut délivrer, par substitution au produit prescrit, un produit comparable lorsque quatre conditions sont remplies :
- le produit figure sur une liste fixée par arrêté pris après avis de la Haute Autorité de santé (HAS) ;
- le cas échéant, les conditions de substitution et d'information du prescripteur et du patient à l'occasion de cette substitution fixées par ladite liste peuvent être respectées ;
- le prescripteur n'a pas exclu la possibilité de cette substitution par une mention expresse et justifiée portée sur l'ordonnance, tenant à la situation médicale du patient ;
- si le produit prescrit figure sur la LPPR, cette substitution s'effectue dans les conditions prévues à l'article L. 162-16 du code de la sécurité sociale.
Le cas échéant, le pharmacien inscrit le nom du produit délivré sur l'ordonnance et informe le prescripteur et le patient de la substitution.
En outre, le II insère à l'article L. 162-16 du code de la sécurité sociale un V bis prévoyant :
- que les dispositifs médicaux dispensés par un pharmacien d'officine en application de l'article L. 5125-23-3 sont pris en charge par l'assurance maladie lorsqu'ils sont inscrits sur la LPPR ;
- que, le cas échéant, la substitution ne doit pas entraîner une dépense supplémentaire pour l'assurance maladie supérieure à la dépense qu'aurait entraînée la délivrance du produit prescrit.
II - La position de la commission
Dans la mesure où elle est susceptible d'améliorer l'accès de certains patients aux dispositifs médicaux et de contribuer à la maîtrise des dépenses relatives aux produits de santé, la commission est favorable à la faculté de substitution prévue au présent article.
La commission vous demande d'adopter cet article sans modification.
Article 31 ter
(nouveau)
Élargissement du 100 % santé aux
prothèses capillaires
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, propose des adaptations légales pour permettre à l'assurance maladie d'étendre le 100 % santé aux prothèses capillaires.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
A. L'état du droit
• Prévu par l'article 51 de la LFSS pour 2019, le dispositif du 100 % santé permet, depuis le 1 er janvier 2020, une suppression intégrale des restes à charge des patients sur un panier défini pour les soins dentaires prothétiques, les dispositifs d'optique médicale et les aides auditives 527 ( * ) . Le financement de cette prise en charge est partagé entre les assurances maladies obligatoires (AMO) et les complémentaires (AMC).
La commission a souhaité, en application de l'article L.O. 132- 3-1 du code des juridictions financière, recourir à l'expertise de la Cour des comptes afin que soit dressé un premier bilan de la réforme du 100 % santé 528 ( * ) . La Cour a ainsi montré que l'objectif d'amélioration de l'accès aux soins visé avait été atteint grâce à un plafonnement des prix très largement respecté . Toutefois, elle a relevé que la pénétration du panier de soins 100 % remboursé s'avérait très inégale selon les secteurs avec des résultats positifs sur les prothèses dentaires et les aides auditives mais décevants pour l'optique.
• Les prothèses capillaires, permettant de masquer l'alopécie provoquée par une maladie ou un traitement médical, sont prises en charge par l'Assurance maladie selon des tarifs de responsabilité et des prix limite de vente au public fixés, en l'absence d'accord conventionnel, par décision du comité économique des produits de santé 529 ( * ) . Le prothésiste capillaire doit être agréé par l'assurance maladie.
Cette prise en charge varie selon que la prothèse capillaire appartient à une classe 1, intégralement prise en charge par l'AMO, ou une classe 2, pour laquelle le reste à charge moyen constaté en 2020 est de 376 euros pour une prise en charge par l'Assurance maladie de 250 euros. Les prothèses de classe 1 ne sont faites que de cheveux synthétiques tandis que celles de classe 2, que 60 % des patients choisissent, doivent comporter au moins 30 % de cheveux naturels.
Selon la Cnam, dans son rapport « Charges et produits » de juillet 2022, les dépenses de prise en charge des prothèses capillaires ne représentaient que 15 millions d'euros de remboursements pour l'Assurance maladie en 2021.
B. Le dispositif proposé : inclure les prothèses capillaires dans le panier de soins du 100 % santé
La LFSS pour 2019 avait inséré l'article L. 165-1-4 du code de la sécurité sociale afin de prévoir la possibilité d'imposer aux distributeurs ou fabricants :
- de proposer et de disposer des produits appartenant aux classes à prise en charge renforcée ou offres « 100 % santé » ;
- de participer à un dispositif d'évaluation portant à la fois sur la qualité de la prise en charge et la satisfaction du patient, et la mise en oeuvre conforme des offres « 100 % santé ».
Si le distributeur refuse ces dispositions, l'ensemble des produits et prestations qu'il distribue ne peuvent alors être admis au remboursement.
• Le présent article modifie l'article L. 165-1-4 afin de prévoir un régime adapté à une extension du dispositif 100 % santé aux prothèses capillaires .
Si les prothèses capillaires peuvent être vendues par les pharmaciens d'officine, d'autres exploitants ou distributeurs au détail n'appartiennent pas aux professions réglementées par le code de la santé publique (coiffeurs, perruquiers).
Dans ce cas, pour qu'un vendeur propose des prothèses capillaires incluses dans le 100 % santé, le dispositif proposé insère une obligation légale faites à l'exploitant ou le distributeur au détail de posséder un identifiant de facturation délivré par les organismes d'assurance maladie lui permettant d'établir des feuilles de soins susceptibles d'être présentées au remboursement des produits ou prestations.
Il convient de noter que le régime serait ainsi adapté mais que les termes de prothèses capillaires ne seraient pas littéralement inscrits à l'article L. 871-1 du code de la sécurité sociale. Ils seraient inclus dans les « dispositifs médicaux à usage individuel admis au remboursement » des AMC y compris en sus des tarifs de responsabilité (offre 100 % santé).
II - La position de la commission : une mesure bénéfique qui devra s'accompagner d'évaluation générale des paniers de soins retenus pour le 100 % santé
À la lumière des remarques formulées par la Cour des comptes, la commission notait en juillet 2022 qu'une « extension du dispositif [du 100 % santé] apparai [ssait] risquée à court terme, du fait des difficultés de suivi, de pilotage et d'évaluation relevées par la Cour dans son rapport » 530 ( * ) . La Cour fixait en effet comme préalable à des éventuels enrichissements une évaluation en profondeur des paniers actuels. La rapporteure ne peut que regretter par ailleurs que le présent article ait été inséré par amendement, déposé notamment par le Gouvernement, et ne soit pas ainsi étayé par une étude d'impact.
Le rapport « charges et produits » précité évoque cependant l'élargissement du panier de soins du dispositif 100 % santé. Selon la Cnam, de toutes les extensions envisageables, les prothèses capillaires apparaissent comme les dispositifs les plus facilement intégrables à court terme. Il est toutefois difficile de prévoir une incidence financière précise compte tenu des paramètres détaillés qu'il conviendra de déterminer.
La caisse note qu'« une enveloppe de 20 millions d'euros pourrait constituer une première évaluation, à deux-tiers supportée par l'AMO, pour un tiers par les assureurs complémentaires ».
En tout état de cause, l'intégration des prothèses capillaires au dispositif du 100 % santé ne peut qu'améliorer l'accès à ces prothèses en raison de l'important renoncement souligné par la Cnam. En 2020, 347 000 personnes étaient traitées par chimiothérapie dont 4 0% pour un cancer du sein ou hématologique. Or, seuls 50 114 patients ont bénéficié d'une prise en charge au titre d'une prothèse capillaire en 2021.
La rapporteure constate que l'inclusion proprement dite des prothèses capillaires dans le dispositif 100 % santé ne nécessiterait que des textes règlementaires ainsi que, le cas échéant, des adaptations du remboursement, du prix limite de vente au public ou enfin des améliorations de la qualité technique des prothèses. Le présent article se borne à adapter le régime légal afin de pouvoir imposer aux prothésistes non réglementées, coiffeurs ou perruquiers, la vente de prothèses éligibles à l'offre du 100 % santé. La rapporteure émet par ailleurs quelques doutes sur la recevabilité de l'article au regard du domaine des lois de financement de la sécurité sociale.
Sous les réserves formulées d'amélioration, recommandée par la Cour des comptes, de l'évaluation et du suivi du dispositif 100 % santé, la commission est favorable à l'extension du panier de soins aux prothèses capillaires et souscrit au présent article.
La commission vous demande d'adopter cet article sans modification.
CHAPITRE
V
RENFORCER LA POLITIQUE DE SOUTIEN À L'AUTONOMIE
Article 32
Renforcement
de la transparence financière dans les établissements et les
services médico-sociaux
Cet article propose de renforcer les pouvoirs de contrôle et de sanctions des autorités de tutelle des Ehpad et de renforcer les obligations de transparence financière pesant sur les établissements et les groupes multi-gestionnaires d'établissements.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
I - Le dispositif proposé
Les révélations du livre de Victor Castanet, Les Fossoyeurs , ont provoqué une onde de choc dans le secteur de l'hébergement des personnes âgées. Les pratiques dénoncées dans ce livre ont fait l'objet d'une enquête Igas/IGF 531 ( * ) et, suite à la remise des conclusions de cette mission, le procureur de la République de Nanterre a été saisi, sur le fondement de l'article 40 du code de procédure pénale, de faits susceptibles de caractériser les infractions d'abus de confiance, voire de détournement de fonds publics. Ces révélations ont, en outre, déclenché une réflexion légitime sur les modalités d'exercice de la tutelle et du contrôle des établissements hébergeant des personnes âgées dépendantes.
A. Un dispositif de contrôle pris en défaut
Une mission d'information de la commission des affaires sociales du Sénat a consacré ses travaux à cette question et mis en exergue de nombreux angles morts dans l'exercice de ce contrôle. Elle a formulé 24 propositions pour résorber ces angles morts et renforcer les instruments (réglementation, pratique) à la disposition des autorités de tutelle 532 ( * ) .
Le contrôle des établissements et services médico-sociaux appartient à l'autorité compétente pour délivrer l'autorisation : préfet, agence régionale de santé ou conseil départemental. L'objet de ce contrôle est de s'assurer du respect de l'ensemble de la réglementation applicable à ces établissements tant pour leurs missions, leur organisation, leurs conditions de fonctionnement que sur l'utilisation des fonds publics. Il ressort des travaux menés par la mission d'information que les autorités de tarification et de contrôle peinent à remplir ces missions de contrôle. Ce constat est conforté par l'enquête menée par la Cour des comptes, à la demande de la commission des affaires sociales du Sénat qui souligne qu'un Ehpad est contrôlé en moyenne une fois tous les 20 ou 30 ans 533 ( * ) .
L'analyse de la situation relève des faiblesses dans l'exercice effectif des contrôles mais également des lacunes dans la réglementation. Sur ce point, l'affaire Orpea a mis en exergue que les modalités d'exercice du contrôle financier des groupes multi-gestionnaires d'établissements étaient insuffisantes. Dans la réglementation en vigueur, les mécanismes de contrôle sont conçus pour s'appliquer individuellement aux établissements, tout comme le régime de sanctions afférent. Seuls les contrats pluriannuels d'objectifs et de moyens (CPOM) reconnaissent l'existence de groupes multi-gestionnaires d'Ehpad, mais cette prise en considération se limite à l'échelle départementale.
B. Renforcer l'information et le pouvoir de contrôle des autorités chargées de la tutelle
Dès le printemps 2022, le Gouvernement a apporté des réponses aux dysfonctionnements les plus criants révélés par l'affaire Orpea. Les mesures proposées par cet article du PLFSS pour 2023 complètent et sécurisent les mesures déjà prises visant à mieux contrôler les groupes multi-gestionnaires d'Ehpad, et plus largement à accroître les leviers de contrôle à la disposition des autorités.
La publication du décret « transparence financière 534 ( * ) » a constitué, avec l'engagement d'une procédure de recouvrement des sommes employées à un objet différent de celui prévu par les textes, la principale réponse du Gouvernement aux angles morts du contrôle budgétaire révélés par l'affaire Orpea.
Le décret « transparence financière » vise en priorité à renforcer les obligations de transmission d'informations financières et budgétaires pesant sur les gestionnaires d'établissements, et plus particulièrement les établissements du secteur privé lucratif qui étaient soumis à un cadre normalisé simplifié. Il vient renforcer les obligations de présentation des comptes pesant sur les établissements privés à but lucratif. Le cadre simplifié de l'EPRD, de l'ERRD et du RIA pour les établissements privés qui en relevaient est supprimé. Tous les établissements relevant de l'article L. 342-1 du CASF devront produire des documents « complets ». Le décret unifie également le régime de transmission des ERRD et des EPRD qui est désormais le même pour tous les Ehpad et ce, dès l'exercice 2022. Il impose la réalisation d'une comptabilité analytique pour chaque établissement, y compris lorsque l'établissement fait partie d'un groupe, et ce bilan comptable doit identifier les provisions, les réserves et les résultats constitués à partir des financements publics. L'imputation budgétaire des rabais et remises est précisée, ils devront être rattachés aux budgets (sections) sur lesquels ils ont été obtenus. Cette évolution réglementaire était nécessaire, elle ne constitue néanmoins pas une rupture puisque le droit existant prévoyait déjà une transmission à la demande qui est désormais obligatoire.
Les dispositions du présent article s'inscrivent dans la continuité de ces mesures prises au printemps. Elles portent sur les relations financières entre le siège et les établissements d'un même groupe privé lucratif, sur la gestion des excédents, sur l'élargissement des compétences des autorités chargées du contrôle (ARS, Inspection générale des affaires sociales et Inspection générale des finances). In fine , les groupes privés multi-gestionnaires d'Ehpad pourront faire l'objet de contrôles et, le cas échéant, si l'examen des documents budgétaires, comptables et financiers transmis - ou non - dans le cadre de la procédure de tarification laisse entrevoir des irrégularités dans l'utilisation des dotations publiques ou des suspicions d'imputation de charges ne relevant pas de la gestion normale d'un établissement, des procédures de recouvrement des indus pourront être engagées.
Le I de cet article propose plusieurs mesures visant à renforcer le contrôle que les autorités de tutelle sont susceptibles d'exercer sur les groupes multi-gestionnaires d'Ehpad, notamment afin de s'assurer de la bonne utilisation des fonds publics. Ce renforcement du contrôle s'organise selon plusieurs axes.
1. Relation entre le groupe, les établissements du groupe et les autorités de tarification et de contrôle à travers la conclusion d'une convention pluriannuelle
La réglementation actuelle autorise la signature d'un CPOM unique traitant de la situation de tous les établissements d'un même groupe au sein d'un département. La conclusion de ce CPOM unique relève de l'initiative du groupe qui contrôle plusieurs établissements. Les travaux de la mission d'information de la commission des affaires sociales du Sénat sur les modalités d'exercice du contrôle et de la tutelle ont mis en exergue le caractère quasi systématique de cette pratique par les groupes privés multi-gestionnaires d'établissements. Le retour d'expérience disponible fait apparaître des effets potentiellement indésirables pour les établissements qui se trouvent privés de relations directes avec les autorités de tutelle et n'ont qu'une connaissance indirecte, voire tardive, des moyens octroyés via le CPOM.
Le 1° du I propose donc que la possibilité pour un groupe de signer des CPOM à la place des entreprises sur lesquelles il exerce un contrôle soit soumise à un accord préalable des autorités de tarification et de contrôle. Cette disposition constitue une évolution importante puisque la signature d'un CPOM unique relèvera désormais de l'initiative des autorités de tutelle et non plus du groupe multi-gestionnaire.
2. La gestion des excédents
L'affaire Orpea a attiré l'attention sur les modalités de constitution d'excédents budgétaires. Depuis la loi relative à l'adaptation de la société au vieillissement (ASV), les éventuels excédents sont laissés à la disposition des établissements. Si des initiatives locales peuvent être mises en avant comme en Île-de-France où l'ARS a introduit dans les CPOM un seuil d'excédent de 5 % au-dessus duquel le gestionnaire doit engager un échange avec les services sur l'affectation des résultats financiers, la mission Igas-IGF a observé que la gestion de ces excédents était mal appréhendée par les autorités de tutelle et par l'État.
Le b du 1° et le 2° du I viennent limiter l'usage des excédents dans le temps. La limitation dans le temps est calée sur la durée du contrat pluriannuel d'objectifs et de moyens (CPOM) et il est prévu que le niveau des excédents puisse être pris en compte pour fixer le tarif de l'établissement ou du service.
Cette mesure relative à la gestion des excédents s'applique aux Ehpad et à d'autres catégories de structures : les établissements ou services d'enseignement qui assurent, à titre principal, une éducation adaptée et un accompagnement social ou médico-social aux mineurs ou jeunes adultes handicapés ou présentant des difficultés d'adaptation ; les centres d'action médico-sociale précoce mentionnés à l'article L. 2132-4 du code de la santé publique ; les établissements ou services : a) d'aide par le travail, à l'exception des structures conventionnées pour les activités visées à l'article L. 322-4-16 du code du travail et des entreprises adaptées définies aux articles L. 323-30 et suivants du même code ; b) de réadaptation, de préorientation et de rééducation professionnelle mentionnés à l'article L. 323-15 du code du travail ; les établissements et les services, y compris les foyers d'accueil médicalisé qui accueillent des personnes handicapées, quel que soit leur degré de handicap ou leur âge, ou des personnes atteintes de pathologies chroniques, qui leur apportent à domicile une assistance dans les actes quotidiens de la vie, des prestations de soins ou une aide à l'insertion sociale ou qui leur assurent un accompagnement médico-social en milieu ouvert.
3. L'affirmation de la possibilité de contrôler les groupes
La mission Igas-IGF avait souligné que même si les compétences des autorités de tarification et de contrôle sont larges, elles portent d'abord sur le domaine du soin et la sécurité des personnes, et surtout « elles s'arrêtent au niveau de l'établissement et permettent mal d'appréhender des groupes de réseaux d'Ehpad ». La dimension organisationnelle (et l'existence de groupes) n'est donc que peu prise en compte dans l'organisation des contrôles.
Parallèlement, la mission d'information du Sénat a considéré que cette situation oblige les autorités en charge du secteur à mieux encadrer l'activité des groupes afin de permettre le développement de leurs activités dans un cadre sécurisé, reposant sur des règles clarifiées et des possibilités de contrôle régulières.
Le 3° du I est une réponse à cette recommandation. Il étend les pouvoirs de contrôle des autorités compétentes, en l'espèce l'ARS du siège d'un groupe gérant plusieurs Ehpad. Les ARS qui ne peuvent actuellement exercer leur contrôle qu'à l'égard des établissements et services gérés par un organisme gestionnaire, se voient ainsi reconnaître la possibilité d'organiser des missions de contrôle (associant éventuellement d'autres ARS pour leur expertise) sur l'ensemble des activités d'un groupe multi-gestionnaire que les établissements et services soient ou non implantés sur son territoire. Cette extension du pouvoir de contrôle s'accompagne de la possibilité de recouvrer des indus (chaque ARS agissant sur les établissements et services relevant de sa compétence territoriale).
Ces dispositions en matière d'organisation des contrôles bénéficient également à l'inspection générale des affaires sociales et à l'inspection générale des finances qui voient leur compétence en matière de contrôle élargie aux sièges des groupes. Elles pourront également s'appliquer aux services et établissements publics désignés par voie réglementaire, ainsi qu'aux préfets en tant qu'autorité compétente.
C. Sanctionner les manquements à la transparence financière et l'usage indu des fonds publics
1. L'application de pénalités financières en cas de non-transmission de documents de nature comptable
Le décret transparence a rendu obligatoire la transmission d'un certain nombre de documents de nature comptable. Cette transmission est d'autant plus importante qu'un certain nombre de contrôles, notamment en routine, sont réalisés sur pièces, c'est-à-dire sur la base des documents transmis par les établissements ou par les groupes. Le 1 er alinéa du 4° du I autorise le recours à des astreintes journalières lorsqu'un organisme contrôlé ne transmet pas les documents demandés à l'occasion de ce contrôle. Il instaure en outre une obligation de transmettre aux autorités compétentes une annexe en comptabilité analytique attestée par un commissaire aux comptes, sur les mouvements financiers entre les gestionnaires d'Ehpad à but lucratif, y compris les groupes, et les Ehpad gérés, ainsi que l'utilisation des dotations publiques. Cela doit permettre aux ARS et conseils départementaux de disposer de la visibilité nécessaire sur la constitution des excédents à partir des dotations publiques et de pouvoir les rappeler en cas d'abus, en particulier concernant les rétrocessions Lorsque les établissements et services concernés relèvent de l'objectif global de dépenses « Personnes âgées » ou « Personnes handicapées » le montant des astreintes journalières et des sanctions financières sera perçu par la CNSA (5° du I).
2. L'instauration d'une procédure de recouvrement des sommes perçues sans justification
Pour la récupération des financements publics employés à un objet différent de celui prévu par les textes, la mission Igas-IGF avait recommandé de lancer une procédure à l'échelle nationale sous l'égide de la CNSA, sur le fondement de l'article 43 de la loi du 12 avril 1996. Ces dispositions n'avaient jamais été mises en oeuvre. Dans le cas présent, elles ont été initiées par une décision du représentant légal de l'établissement qui a accordé un concours de l'État, c'est-à-dire la CNSA.
À l'issue d'un échange contradictoire, la procédure repose sur une décision administrative demandant le remboursement des sommes ayant été employées à un objet autre que celui pour lequel elles ont été versées, et l'émission d'un titre de recette exécutoire ayant pour objet de recouvrer une créance publique née de la constatation du mauvais usage des fonds versés émis par l'établissement qui a accordé le concours financier.
Cette procédure présente un caractère novateur puisque la logique qui est suivie repose sur une approche globale qui privilégie la dimension « groupe » plutôt que de lancer une procédure établissement par établissement.
Cet article vient sécuriser les procédures de recouvrement des financements indus au niveau national. Les dispositions ad hoc au profit de la CNSA doivent faciliter la récupération au niveau national lorsque ces financements relèvent de l'objectif global de dépenses « Personnes âgées » ou « Personnes handicapées » [Mesures du 7° du I]. La CNSA pourra aussi procéder à des recouvrements à la demande des conseils départementaux et des métropoles sur les indus non individualisables par établissement. Dans ce cas une convention entre la CNSA et le conseil départemental prévoira les modalités de répartition des indus.
Le II prévoit que le produit des astreintes journalières, des sanctions financières et des récupérations d'indus au niveau national est inscrit dans les recettes du budget de la Caisse nationale de solidarité pour l'autonomie.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Les députés ont adopté :
- trois amendements rédactionnels;
- un amendement visant à ne pas conditionner à la demande du groupe gérant plusieurs Ehpad la possibilité pour les autorités tarificatrices de signer un CPOM avec ce groupe dans le même département plutôt qu'avec chaque Ehpad qu'il gère ;
- un amendement qui vise à élargir aux personnes physiques gérant plusieurs ESMS, et non plus seulement aux personnes morales de la même société, le périmètre des personnes à qui la CNSA peut demander le reversement de fonds publics dont elles auraient bénéficié de manière indue ;
- un amendement qui vise à renforcer les pouvoirs de contrôle des autorités publiques sur les Ehpad et leurs organismes gestionnaires. Cet amendement complète en premier lieu la définition des structures et organismes sur lesquels les autorités de tarification et les corps d'inspection (Inspection générale des affaires sociales et Inspection générale des finances) peuvent exercer un contrôle, afin de mieux prendre en compte les montages juridiques intégrant plusieurs entités pouvant contribuer à cette gestion. Ils étendent ainsi ces prérogatives de contrôle aux personnes morales détenant le contrôle direct ou indirect de la personne gestionnaire et, d'autre part, aux personnes morales qui appartiennent au même groupe et qui, sans exercer directement la responsabilité de gestion des établissements et services, leur assurent des prestations de services ou leur fournissent des biens.
Il renforce en second lieu les compétences de la Cour des comptes et des chambres régionales et territoriales des comptes en étendant leur pouvoir de contrôle d'une part, aux sièges sociaux et services communs des personnes morales sous l'égide desquelles la gestion des établissements et services est organisée et, d'autre part, à la globalité des produits et des charges d'un établissement ou d'un service et notamment, aux recettes d'hébergement des établissements ainsi qu'aux prestations annexes et suppléments parfois facturés aux usagers.
Enfin, la référence à l'article L. 233-3 du code de commerce est complétée, pour que les contrôles puissent également intervenir sur des entités juridiques privées non lucratives qui peuvent en contrôler d'autres, par le seul fait de la désignation de personnes détenant une majorité des voix au sein de l'organe délibérant.
L'Assemblée nationale est considérée comme ayant adopté cet article ainsi modifié.
III - La position de la commission
La commission se félicite des évolutions réglementaires et législatives visant à renforcer le contrôle des Ehpad prises depuis le printemps 2022. Ce travail vient, en partie combler les angles morts de ce contrôle qui avaient été mis en exergue par le rapport de nos collègues Bernard Bonne et Michelle Meunier.
Plusieurs dispositions figurant dans la rédaction de cet article issue de l'Assemblée nationale ou dans d'autres articles de ce PLFSS reprennent des recommandations de nos collègues : contrôle des sièges des groupes multi-gestionnaires d'établissements, contrôle des excédents, extension des compétences de la Cour des comptes et des chambres régionales et territoriales des comptes, clarification des procédures de sanction financière, introduction d'une procédure spécifique de recouvrement des sommes indues.
Les amendements adoptés par l'Assemblée nationale permettent également de contrôler l'ensemble des groupes multi-gestionnaires d'Ehpad.
Les dispositions réglementaires adoptées au printemps dernier 535 ( * ) , le présent article ainsi que les articles 32 bis et 32 ter du PLFSS pour 2023 constituent une évolution législative et réglementaire conséquente.
Il faut toutefois rappeler que la réglementation à elle seule ne suffit pas et qu'il convient de donner aux autorités de contrôle les moyens d'intervenir. Là encore nos collègues Bernard Bonne et Michelle Meunier avaient souligné la faiblesse des moyens dont disposaient les agences régionales de santé pour exercer leurs missions de contrôle. Ils avaient également insisté sur la nécessité de développer une nouvelle gouvernance du contrôle, sous l'égide de la CNSA, afin de mieux coordonner les interventions des différents acteurs et d'échanger des informations sur les actions menées.
À cet article, la commission vous propose un amendement n° 80 visant à encadrer la notion d'excédents « qui ne sont pas justifiés » par les conditions d'exploitation. Il s'agit d'harmoniser par le biais d'un décret en conseil d'État l'interprétation de cette notion par les autorités de contrôle et de tarification.
La commission vous propose d'adopter cet article ainsi modifié.
Article 32 bis
(nouveau)
Astreintes applicables aux ESMS
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, majore le montant de l'astreinte journalière applicable aux ESMS en cas de non-respect des injonctions figurant dans le rapport d'une autorité de contrôle.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, vise à augmenter le montant de l'astreinte journalière qui peut être prononcée en cas de non-respect des injonctions figurant dans le rapport d'une autorité de contrôle, notamment l'ARS et le conseil départemental, à la suite de l'inspection d'un établissement social ou médico-social. Ce montant fixé aujourd'hui à 500 euros sera désormais de 1 000 euros.
Dans leur rapport sur le contrôle des Ehpad, nos collègues Bernard Bonne et Michelle Meunier avaient rappelé les différentes étapes de cette procédure d'inspection et les difficultés auxquelles se heurtaient les autorités de tutelle pour en faire appliquer les mesures.
Cette procédure de contrôle comporte trois phases : le contrôle lui-même et la remise d'un rapport provisoire notifiant les mesures envisagées pour pallier les manquements constatés. Cette transmission est suivie d'une période dite du contradictoire durant laquelle l'établissement dispose d'un délai pour transmettre à l'autorité chargée du contrôle l'ensemble des documents qu'il juge pertinents pour répondre aux constats de la mission d'inspection justifiant les mesures envisagées. À l'issue de la période « contradictoire », la direction générale de l'ARS, ou la présidence du conseil départemental, adresse un nouveau courrier à l'établissement (et au groupe gestionnaire pour les Ehpad privés) notifiant définitivement les mesures devant être prises par l'établissement. Ces mesures sont généralement organisées selon trois niveaux :
- des recommandations, dont la mise en oeuvre est encouragée mais facultative ;
- des prescriptions, dont la mise en oeuvre est obligatoire dans un délai donné ;
- des injonctions, dont la mise en oeuvre est obligatoire dans un délai donné et contrôlée par une inspection de vérification.
Lorsque les mesures obligatoires (prescription, injonction) ne sont pas suivies d'effet, l'ARS peut prononcer les mesures de sanction suivantes dans le respect des principes contradictoires et de proportionnalité : astreinte journalière, mise sous administration provisoire, suspension d'activité voire fermeture de l'établissement.
Leur aspect dissuasif est minoré par le fait que certaines sanctions sont en pratique très difficiles à appliquer, c'est le cas notamment de la suspension d'activité ou de la fermeture d'un établissement ou insuffisantes pour inciter l'établissement à se conformer aux prescriptions et injonctions de l'autorité de contrôle, c'est le cas des astreintes journalières dont le montant n'était pas dissuasif.
Le présent article double le montant de cette astreinte journalière. Ce montant demeure un plafond.
II - La position de la commission : une adoption sans modification
À la suite du contrôle d'un établissement, des astreintes journalières peuvent être prononcées si le gestionnaire ne se met pas en conformité dans les délais fixés. La majoration du montant des astreintes proposée par cet article est susceptible de renforcer l'incitation des gestionnaires à répondre aux demandes des autorités de tutelle et permet à ces dernières de disposer d'un levier supplémentaire à l'encontre des établissements pour lesquels un contrôle est suivi de mesures à mettre en oeuvre.
La commission vous demande d'adopter cet article sans modification.
Article 32 ter
(nouveau)
Sanctions financières applicables aux ESMS
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, majore le plafond des sanctions financières dont sont passibles les établissements sociaux et médico-sociaux (ESMS) en cas de non-respect des dispositions du code de l'action sociale et des familles.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution vise à porter à 5 % maximum du chiffre d'affaires (contre 1 % aujourd'hui) le plafond des sanctions financières dont sont passibles les établissements sociaux et médico-sociaux (ESMS) en cas de non-respect des dispositions du code de l'action sociale et des familles.
Ces sanctions financières viennent compléter l'arsenal des mesures de police administrative à la disposition des autorités de tutelle. Il s'agit toutefois, d'un moyen qui n'a jusqu'à présent pas été encouragé par les pouvoirs publics.
Comme l'ont rappelé nos collègues Bernard Bonne et Michelle Meunier dans leur rapport sur le contrôle des Ehpad et la mission Igas/IGF, les textes d'application nécessaires à l'application des sanctions financières prévues à l'article L. 314-13 du code de l'action sociale et des familles n'avaient pas été pris au moment du déclenchement de l'affaire Orpea. Pourtant l'affaire Orpea s'est déroulée quatre ans après la publication de l'ordonnance n° 2018-22 du 17 janvier 2018 qui a porté la dernière modification de cet article du code de l'action sociale et des familles. Ce manque n'a pas été corrigé depuis.
Dans l'affaire Orpea, les autorités publiques ont d'ailleurs préféré demander la récupération des sommes utilisées à des fins non prévues par les textes, selon des modalités qui ne figuraient pas dans le code de l'action sociale et des familles (ce que corrige l'article 32 du présent texte). Cette procédure de récupération, lancée sous l'égide de la CNSA est toujours en cours.
Le présent article vient réaffirmer la possibilité de prononcer des sanctions financières à l'égard des ESMS qui ne respecteraient pas les dispositions du code de l'action sociale et des familles. Ces dispositions complètent les mesures de police administrative à la disposition des autorités de contrôle.
II - La position de la commission : une adoption sans modification
La commission est favorable à une majoration du montant des sanctions financières qui peuvent être prononcées à l'encontre d'un établissement en cas de non-respect de la réglementation. Toutefois, selon les directeurs généraux d'ARS auditionnés par nos collègues Bernard Bonne et Michelle Meunier, cette possibilité qui s'inscrit dans le cadre du dialogue de gestion entre les autorités de tutelle et les gestionnaires d'Ehpad, est complexe à mettre en oeuvre en raison de la difficulté d'identifier de telles pratiques qui ne sont ni normées ni quantifiées et dans un contexte où la réglementation permet aux Ehpad de conserver leurs excédents d'exploitation.
En particulier, l'absence de ratio opposable d'ETP par résident présent dans l'établissement, en dehors de la fonction de médecin coordonnateur, rend impossible l'application de sanctions financières pour manque de personnel, alors que c'est la principale cause des dysfonctionnements remontés dans les Ehpad. La constitution de référentiels, permettant d'évaluer les ratios minima requis pour répondre aux différentes fonctions de soins des résidents paraît donc indispensable pour fixer une norme partagée et opposable aux gestionnaires et donner de réels leviers aux tutelles lors des contrôles
La commission vous demande d'adopter cet article sans modification.
Article 32 quater
(nouveau)
Demande de rapport sur l'encadrement des activités
financières et immobilières des Ehpad
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, impose au Gouvernement de remettre au Parlement un rapport sur la mise en oeuvre de l'article 32 de la présente loi (renforcement des instruments de contrôle des Ehpad à la disposition des autorités publiques).
La commission vous demande de supprimer cet article.
I - Le dispositif proposé
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, impose au Gouvernement de remettre au Parlement, avant le 30 juin 2023, un rapport dressant un bilan de la mise en oeuvre des dispositions de l'article 32 de la présente loi et plus particulièrement de rechercher les moyens d'un encadrement des activités financières et immobilières des établissements d'hébergement pour personnes âgées dépendantes en vue de mieux protéger les petits épargnants.
II - La position de la commission : suppression
Il convient de souligner que l'évaluation du dispositif fiscal visé par cette demande a fait l'objet d'un rapport de l'Inspection générale des finances qui vient d'être remis au Parlement 536 ( * ) . L'IGF observe que le dispositif dit Censi-Bouvard « incite les investisseurs particuliers [...] à réaliser des investissements plus risqués qu'en apparence » et se prononce pour l'extinction de ce dispositif fiscal dans le domaine des Ehpad notamment.
Conformément à la doctrine sénatoriale relative aux demandes de rapports, la commission vous demande de supprimer cet article (amendement n° 82) .
Article 32 quinquies
(nouveau)
Demande de rapport sur la compensation aux départements du
Ségur médico-social
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, impose au Gouvernement de remettre au Parlement un rapport sur l'application de l'article 47 de la loi de financement de la sécurité sociale pour 2020 (compensation des revalorisations salariales dans les services d'aide et d'accompagnement à domicile et les services de soins infirmiers à domicile).
La commission vous demande de supprimer cet article.
I - Le dispositif proposé
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution impose au Gouvernement de remettre au Parlement, dans un délai de six mois à compter de la date de promulgation de la LFSS pour 2023, un rapport évaluant le montant réel de la compensation perçue par chaque département au titre de l'année 2022, au regard de l'objectif de compensation de 50 % du surcoût induit par les revalorisations salariales accordées aux salariés des services d'aide et d'accompagnement à domicile et des services de soins infirmiers à domicile, suite à la mise en oeuvre de l'avenant 43 de la branche de l'aide à domicile, à compter du 1 er octobre 2021.
La mise en oeuvre de ces revalorisations représente en effet un surcoût pour les départements, que l'État, via la caisse nationale de solidarité' pour l'autonomie (CNSA), s'était engagé à compenser à hauteur de 70 % en 2021, puis à hauteur de 50 % en année pleine, à partir de 2022.
II - La position de la commission : suppression
Conformément à la doctrine sénatoriale relative aux demandes de rapports, la commission vous demande de supprimer cet article (amendement n° 83).
Article 32 sexies
(nouveau)
Demande de rapport sur le nombre d'Ehpad publics en déficit
ou en cessation de paiement
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, impose au Gouvernement de remettre au Parlement un rapport sur l'application de l'article 50 de la loi n° 2020-1576 du 14 décembre 2020 de financement de la sécurité sociale pour 2021 (aide à l'investissement).
La commission vous demande de supprimer cet article.
I - Le dispositif proposé
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution impose au Gouvernement de remettre au Parlement, dans un délai de six mois à compter de la date de promulgation de la LFSS pour 2023, un rapport d'évaluation de l'application de l'article 50 de la loi n° 2020-1576 du 14 décembre 2020 de financement de la sécurité sociale pour 2021.
Ce rapport devrait également détailler le nombre d'établissements d'hébergement pour personnes âgées dépendantes publics présentant, à fin 2022, un déficit ainsi que le nombre d'établissements d'hébergement pour personnes âgées dépendantes en cessation de paiement.
II - La position de la commission : suppression
Conformément à la doctrine sénatoriale relative aux demandes de rapports, la commission vous demande de supprimer cet article (amendement n° 84).
Article 33
Sécuriser la réforme du financement des
services de soins infirmiers à domicile
Cet article propose de compléter et de sécuriser la réforme des modalités de financement des services de soins infirmiers à domicile (obligation de transmission des données, octroi de financements complémentaires, règles budgétaires transitoires)
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
A. La transformation des soins infirmiers à domicile
L'article 44 de la loi n° 2021-1754 de financement de la sécurité sociale pour 2022 a promu une réforme des services de soins infirmiers à domicile. Cette réforme, qui s'inscrit dans une politique de promotion du maintien à domicile des personnes ayant des besoins importants en soins et dépendance, poursuivait un double objectif : rationaliser l'offre de service et réformer la tarification.
Le caractère peu lisible de l'offre de service à domicile dont les acteurs sont nombreux et atomisés a constitué le point de départ de cette réforme. En mars 2019, le rapport Libault 537 ( * ) recensait environ 7 000 Saad, dont 1 600 habilités à l'aide sociale. Certaines études considèrent que près de cent structures, entreprises, associations ou services municipaux interviennent comme service d'aide à domicile dans un département donné. Les Ssiad sont environ 1 700 et les Spasad restent trop peu nombreux : 338 sont concernés par l'expérimentation. Les problèmes de coordination sont fréquents - seules 11 % des prises en charge par les Spasad intégrés sont véritablement coordonnées -, ce qui alimente le non-recours et fait supporter aux usagers d'importantes charges d'organisation.
La notion d'aide à domicile pour personnes âgées et handicapées recouvre trois types de services distincts :
- les services d'aide et d'accompagnement à domicile (Saad) interviennent en qualité de prestataires, pour des actions liées aux actes essentiels de la vie, au soutien à domicile, à la préservation ou la restauration de l'autonomie dans l'exercice des activités de la vie quotidienne et au maintien et au développement des activités sociales et des liens avec l'entourage. Depuis la loi dite ASV, ils relèvent du régime de l'autorisation délivrée par le président du conseil départemental, qui les tarife et les finance.
- les services de soins infirmiers à domicile (Ssiad), créés en 1981, sont des services médico-sociaux dont la vocation est d'éviter l'hospitalisation, de limiter les incapacités et de prévenir la perte d'autonomie. Ils interviennent à domicile ou en établissement, où ils dispensent des soins infirmiers de base, techniques ou de nursing , et effectuent un travail de coordination. Ils sont autorisés et tarifés par les ARS.
- les services polyvalents d'aide et de soins à domicile (Spasad) qui, comme leur nom le laisse deviner, proposent des prestations d'aide et de soins. Ils sont autorisés conjointement par les ARS et les départements qui les financent pour les parts respectives de leur activité relevant du soin et de l'aide à domicile. L'expérimentation des Spasad intégrés, prévue par la loi ASV, a fourni de solides preuves de l'intérêt d'une meilleure intégration de ces types de prestations.
La réforme promue par la LFSS pour 2022 prévoit un rapprochement des structures existantes et une unification des actions. Les services existants, quelle que soit leur nature (Saad, Ssiad, Spasad), devront proposer à la fois des prestations d'aide et de soins, au plus tard le 30 juin 2025. Afin de marquer ce changement, les structures existantes seront renommées « services autonomie à domicile ».
Ce rapprochement des structures existantes est assis sur des modalités de financement spécifiques visant à renforcer les actions de coordination. Versée par l'agence régionale de santé (ARS), cette dotation aura vocation à garantir, à compter du 1 er janvier 2022 pour les Spasad, le fonctionnement intégré de la structure et la cohérence de ses interventions auprès des personnes accompagnées.
Elle s'accompagne également de l'instauration d'un tarif socle national pour l'ensemble des services autonomie au titre de l'activité d'aide et d'accompagnement à domicile. Ce tarif socle qui est entré en vigueur le 1 er janvier 2022 concerne aussi bien les services habilités à recevoir des bénéficiaires de l'aide sociale (HAS) que les services non habilités (NHAS) pour les heures financées entièrement ou en partie par l'allocation personnalisée d'autonomie (APA) ou la prestation de compensation du handicap (PCH). Les services NHAS conserveront leur liberté tarifaire. L'objectif de la réforme est de faire passer la tarification d'un système de dotation d'un montant fixe non modulé à un système ajusté en fonction du niveau de perte d'autonomie et des besoins des personnes accompagnées. En effet ainsi que le préconisent plusieurs rapports depuis 2007 et notamment le rapport de la Cour des comptes de décembre 2021 sur les soins infirmiers à domicile, remis à la commission des affaires sociales du Sénat 538 ( * ) , il convient que le financement de ces services reflète mieux le coût réel supporté par les services.
B. Sécuriser juridiquement la mise en oeuvre de la réforme
Les premières étapes de mise en oeuvre et les travaux préparatoires aux étapes suivantes de la réforme ont fait apparaître des lacunes dans le cadre législatif conçu en 2022. Le présent article vise à compléter et sécuriser les modalités de financement de cette réforme avec l'élaboration d'une base législative indispensable pour mettre en oeuvre les dispositions suivantes : le caractère obligatoire du recueil de données nécessaires pour le calcul de la dotation ; la possibilité pour les ARS et la CNSA de réaliser des contrôles de données déclarées par un service et de prévoir des sanctions ; la périodicité du recueil de données ; la possibilité pour les services de percevoir des financements complémentaires.
Le I insère un article nouveau (L. 314-2-2) au sein du code de l'action sociale et des familles qui pose le cadre du recueil de données nécessaires au calcul de la dotation de financement. Les services autonomie à domicile seront dans l'obligation de transmettre des informations relatives aux caractéristiques de leurs structures ainsi que des personnes accompagnées. Les services des conseils départementaux devront également transmettre à la CNSA les données dont ils disposent relatives à la perte d'autonomie des personnes âgées accompagnées par les services autorisés par le président du conseil départemental. Ces transmissions permettront à la CNSA de réaliser des contrôles de cohérence des données et de repérer des situations anormales. Les données transmises par les départements permettront de contrôler les données déclarées par les services.
L'obligation de transmission s'impose dès la deuxième année suivant la date à laquelle le service a été autorisé. Dans l'attente de la transmission de ces données, le directeur général de l'ARS fixe le montant du forfait à partir de montants forfaitaires fixés chaque année par la directrice de la CNSA. La détermination de la fréquence des transmissions, leurs modalités de contrôle ainsi que les modalités de détermination du forfait en cas de non-transmission sont renvoyés à un décret.
Lorsque le service n'a pas satisfait à l'obligation de transmission des données, le directeur général de l'ARS dispose d'un pouvoir d'injonction et peut enjoindre le service d'y procéder. Faute d'exécution, le directeur général d'ARS fixe le montant du forfait global de soins. Il peut également procéder à la récupération des sommes sans rapport avec le service rendu et prononcer une sanction financière.
Le II prévoit la possibilité pour les services de percevoir des financements complémentaires. Leurs modalités de financement reposeront sur une dotation globale de soins composée d'un forfait global et d'une dotation destinée à prendre en charge les besoins complémentaires. La détermination de la nature des financements complémentaires ainsi que la périodicité de révision des différents éléments de la dotation sont renvoyées à un décret en Conseil d'État. Ces financements pourront par exemple porter sur le recours à une équipe spécialisée Alzheimer ou une autre maladie neurodégénérative ou pour renforcer les Ssiad, sur le modèle des financements complémentaires perçus par les Ehpad. La liste des activités ouvrant droit à des compléments de financement n'est pas fixée à ce jour.
C. Prévoir des mesures transitoires durant la période de montée en charge de la réforme
Le passage aux nouvelles règles de tarification se fera à compter de l'exercice 2023 mais la montée en charge sera progressive pour faciliter la mise en oeuvre. Elle est prévue sur une période de cinq ans, entre 2023 et 2027, c'est-à-dire la durée habituelle d'un CPOM. Ce délai doit également permettre aux services qui seraient perdants de la réforme (moins de 10 % des structures en l'état des analyses d'impact) de prévoir un échelonnement de ses effets. Pour les accompagner, il est envisagé un gel de dotations pendant deux ans puis une diminution progressive de la dotation sur trois ans si le service n'a pas modifié son profil d'activités pendant les deux ans où sa dotation a été maintenue à l'identique.
Le III prévoit que dans l'attente de la mise en oeuvre du système d'information unique qui permettra de transférer les données à la CNSA (le SI-APA créé par l'article L. 232-21-5 du code de l'action sociale et des familles), ces modalités de transmission sont déterminées par décret en conseil d'État.
Le IV prévoit les modalités de financement des services sur la période 2023 à 2027. À compter du 1 er janvier 2023, et jusqu'en 2027, le financement des services autonomie sera assuré selon un mode de calcul qui prendra les modalités de tarification de l'année précédente revalorisées annuellement et un complément comprenant une fraction de la différence entre ce montant et celui d'une dotation globale cible tenant compte notamment du niveau de perte d'autonomie et des besoins de soins des personnes accompagnées (article L. 314-2-1 du code de l'action sociale et des familles).
L'article 58 de la loi relative à l'adaptation de la société au vieillissement avait prévu un mécanisme similaire lors de la réforme tarifaire des Ehpad. Durant cette période transitoire, les services devraient donc a minima conserver leur ancienne dotation.
Le V autorise le directeur général de l'ARS à fixer les financements complémentaires en dehors des CPOM, jusqu'au 31 décembre 2025. Dans ce cas, ces financements ne sont pas soumis à la procédure budgétaire annuelle normalement applicable (passage à un état des prévisions de recettes et de dépenses, EPRD).
Le VI prévoit que l'obligation de remplacer leurs documents budgétaires par un état des prévisions des recettes et des dépenses (EPRD) qui pèse sur les services dispensant des soins infirmiers à domicile ne sera obligatoire qu'après la conclusion d'un CPOM avec l'ARS ou l'inclusion dans un CPOM existant. À défaut, cette obligation s'applique à compter du 1 er janvier 2026. Les informations fournies par l'annexe 9 du PLFSS pour 2023 rappellent que cette réforme rompt avec le droit commun de la tarification dans lequel les charges autorisées sont couvertes par le financeur public. Avec la mise en oeuvre de la réforme, « ces services passeront à la tarification à la ressource ». Les financements seront calculés a priori par l'ARS en fonction de critères et de paramètres nationaux. Dès lors s'appliqueraient aux Ssiad/Spasad dès le 1 er janvier 2023, date d'entrée en vigueur de la réforme tarifaire, les dispositions de l'article L. 314-7-1 du CASF qui prévoient le passage à l'EPRD lorsque l'évaluation tarifaire ou le forfait est déterminé au niveau national. Pour les services qui connaissent actuellement diverses difficultés (pénurie de personnel inédite, mobilisation pour mettre en oeuvre de multiples réformes dont la réforme de la tarification, la transformation en services autonomie ou encore la réforme des évaluations des ESMS), ce passage à l'EPRD représenterait une charge supplémentaire beaucoup trop lourde. Cette dérogation permet donc de mettre le calendrier en cohérence avec celui de la constitution des services autonomie à domicile avant le 1 er juillet 2025.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Quatre amendements rédactionnels ont été adoptés . L'Assemblée nationale est considérée comme ayant adopté cet article ainsi modifié .
III - La position de la commission
Cet article de nature technique vise à accompagner la mise en oeuvre de la réforme des services de soins infirmiers à domicile. La commission soutient le principe de cette réforme qui s'inscrit dans une politique de promotion du maintien à domicile des personnes ayant des besoins importants en soins et dépendance. Elle demeurera attentive aux modalités progressives d'entrée en vigueur de cette transformation et au maintien d'un dialogue régulier entre les autorités en charge de la réforme et les professionnels concernés.
La commission vous propose d'adopter cet article sans modification.
Article 33 bis
(nouveau)
Forfaitisation de l'APA
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution vise à généraliser la forfaitisation de l'APA.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution vise à généraliser la forfaitisation de l'APA.
La législation actuelle permet à toute personne âgée résidant en France qui se trouve dans l'incapacité d'assumer les conséquences de sa perte d'autonomie de bénéficier de l'allocation personnalisée d'autonomie (APA). Cette allocation permet de solvabiliser un accompagnement adapté à ses besoins, notamment à travers un plan d'aide.
Le montant de l'allocation personnalisée d'autonomie et les plafonds afférents sont exprimés de manière mensuelle. Pour autant, les besoins des bénéficiaires de cette aide peuvent fortement fluctuer d'un mois à l'autre pour des raisons diverses. Certains mois, les personnes âgées concernées peuvent nécessiter d'un besoin d'accompagnement à domicile renforcé (sortie d'hospitalisation, proches aidants indisponibles, etc .) ou au contraire moins important (vacances chez un proche par exemple).
La gestion des sorties d'hospitalisation par les Services d'aide et d'accompagnement à domicile (Saad) permet d'illustrer la difficulté que cet article souhaite résoudre. Un besoin renforcé d'accompagnement à domicile est fortement observé lors des sorties d'hospitalisation des personnes âgées. La satisfaction de ce besoin est cependant rendue très complexe pour les services qui sont tenus d'intervenir dans le cadre du montant de l'enveloppe mensuelle de l'APA du bénéficiaire. Cette absence de réponse satisfaisante aux besoins en sortie d'hospitalisation peut ainsi amener à des allongements des durées d'hospitalisation pour des motifs non médicaux ou à des ré-hospitalisations.
Le troisième alinéa de l'article L. 232-4 du code de l'action sociale et des familles permet, lorsque le bénéficiaire recourt à un service d'aide et d'accompagnement à domicile financé par forfait global dans le cadre d'un contrat pluriannuel d'objectifs et de moyens prévu à l'article L. 313-11-1 du même code, de calculer son allocation et sa participation de façon forfaitaire au regard du plan d'aide qu'il a accepté, selon des modalités définies par décret. Cette forfaitisation de l'APA ouvre ainsi le droit du bénéficiaire au report des heures d'aide à domicile non utilisées et/ou l'augmentation des heures d'aide à domicile sur des périodes de courtes durées où l'usager en exprime le souhait. Cette modalité de mise en oeuvre de l'APA constitue un levier efficient à la fluidité des parcours de santé et à une meilleure gestion des sorties d'hospitalisation.
Pour autant, le recours à cette forfaitisation de l'APA, qui devrait être un droit ouvert à toute personne âgée bénéficiaire de cette prise en charge, est conditionnée à l'existence à proximité d'un service d'aide à domicile qui a conclu un CPOM comportant cette disposition. Or, les CPOM Saad sont loin d'être généralisés et à ce titre cette possibilité n'est que rarement mise en oeuvre.
Le présent article vise donc à généraliser la forfaitisation de l'APA en en faisant une caractéristique propre sans la conditionner à la conclusion d'un CPOM. Les modalités effectives de cette généralisation sont renvoyées à un décret.
II - La position de la commission : une adoption sans modification
La généralisation de la forfaitisation de l'APA proposée par cet article s'inscrit dans une démarche de simplification administrative et vise à améliorer la prise en charge des bénéficiaires de l'APA.
La commission vous demande d'adopter cet article sans modification.
Article 33 ter
(nouveau)
Désignation du financement des services à domicile
dans le code de l'action sociale et des familles
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, vise à harmoniser la terminologie du code de l'action sociale et des familles avec celle du présent PLFSS.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
L'article 33 du PLFSS pour 2023 complète et sécurise la réforme du financement des services de soins infirmiers à domicile (obligation de transmission des données, octroi de financements complémentaires, règles budgétaires transitoires) initiée par l'article 44 de la LFSS pour 2022.
L'article 33 précise les modalités de financement dont pourront bénéficier les services dénommés services autonomie à domicile. La nouvelle rédaction de l'article L. 314-2-1 du code de l'action sociale proposée à cette occasion dispose que les modalités de financement des services autonomie reposeront sur une dotation globale de soins composée d'un forfait global et d'une dotation destinée à prendre en charge les besoins complémentaires.
Cette rédaction propose donc une évolution sur le fond des modalités de financement des services autonomie et sur la forme. Dans l'article 44 de la LFSS pour 2022, les services autonomie étaient financés par des dotations, ils seront désormais financés par une dotation globale composée d'au moins deux éléments (un forfait global et des financements complémentaires).
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, vise à harmoniser la terminologie du code de l'action sociale et des familles avec celle du présent PLFSS. Cette harmonisation est opérée entre les articles L. 314-2-1 et L. 313-1-3 du code de l'action sociale et des familles.
II - La position de la commission : adoption sans modification
La commission vous demande d'adopter cet article sans modification.
Article 33 quater
(nouveau)
Règle d'indexation du tarif plancher
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution propose de revaloriser le tarif plancher défini par l'article 44 de la LFSS pour 2022, en 2023 et de prévoir une procédure d'indexation annuelle à compter de 2024.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, s'inscrit dans le prolongement de la réforme des services d'aide et d'accompagnement à domicile engagée l'année dernière.
L'article 44 de la LFSS pour 2022 a prévu que le tarif horaire des services habilités à l'aide sociale défini par le président du conseil départemental ne pourra être inférieur à un montant fixé par arrêté des ministres chargés des personnes âgées, handicapées, des collectivités territoriales et de la sécurité sociale. Pour les services non habilités à l'aide sociale, le montant de la prestation destinée à couvrir en tout ou partie le prix facturé par le service - APA ou PCH - ne pourra être inférieur au montant résultant de l'application du montant minimal mentionné précédemment.
Ce tarif plancher, applicable à partir du 1 er janvier 2022, a été fixé à 22 euros. Des concours de la CNSA ont été versés aux départements afin de couvrir le surcoût résultant de l'application du tarif plancher.
Le présent article propose de mettre en place un dispositif régulier de revalorisation de ce tarif plancher.
À compter de 2024, il est proposé d'aligner la règle d'indexation sur celle de la majoration tierce personne. Celle-ci est révisée chaque 1 er janvier, en tenant compte de l'inflation passée.
Avant cette date, le Gouvernement et les départements détermineront les modalités de compensation par l'État de l'indexation de ce tarif plancher dans le cadre du comité des financeurs.
Pour 2023, le Gouvernement s'est engagé à majorer le tarif plancher d'un euro, passant ainsi de 22 euros à 23 euros et de compenser les dépenses engagées par les départements à ce titre.
II - La position de la commission : une adoption sans modification
La commission prend acte de cette revalorisation et de l'engagement pris par le Gouvernement de compenser les dépenses engagées par les départements à ce titre en 2023. Elle suivra attentivement la poursuite du déploiement de cette mesure et notamment les décisions qui seront prises en matière de prise en charge de cette dépense au-delà du 31 décembre 2023.
La commission vous propose d'adopter cet article sans modification.
Article 33 quinquies
(nouveau)
Avancement d'une date de remise de rapport
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, propose de hâter la réflexion sur l'opportunité de la mise en place du tarif national de référence dans le cadre de l'APA, applicable à l'emploi d'un salarié à domicile, en emploi direct ou par l'intermédiaire d'une structure mandataire.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution vise à analyser l'opportunité d'autoriser les bénéficiaires de l'APA à recourir à l'emploi d'un salarié à domicile, en emploi direct ou par l'intermédiaire d'une structure mandataire.
La loi n° 2001-647 du 20 juillet 2001 relative à la prise en charge de la perte d'autonomie des personnes âgées et à l'allocation personnalisée d'autonomie garantit le principe du libre choix du mode d'intervention de la tierce personne à domicile. Le bénéficiaire de cette prestation peut choisir entre trois modes d'intervention pour être accompagné à son domicile : le prestataire, et les modes d'intervention encadrés par le secteur de l'emploi à domicile que sont l'emploi direct et le mandataire.
Les SAAD mandataires jouent un rôle majeur pour accompagner le binôme formé par un particulier employeur et son/ses salarié(s) : ils permettent un accompagnement de la personne âgée dans sa fonction d'employeur, tout au long de son parcours à domicile, dans la relation avec un ou plusieurs salariés.
Afin de permettre lors de l'accès à l'APA, le recours au mandataire ou encore le maintien de l'accompagnement, il est indispensable de définir un tarif de référence APA. La définition de ce tarif de référence permettra une application homogène de cette prestation sur les territoires, en cohérence avec les ambitions liées à la mise en place de la 5 ème branche de la sécurité sociale.
La mise en place de l'avance immédiate du crédit d'impôt pour les bénéficiaires de prestations APA/PCH dès l'année 2023 pose la question de l'intégration de l'emploi direct à domicile et mandataire dans un tarif national de référence APA avec d'autant plus d'acuité que l'un ne paraît pas conciliable sans l'autre.
Le présent article propose donc d'avancer la remise du rapport évaluant notamment l'opportunité de la mise en place du tarif national de référence dans le cadre de l'APA, applicable à l'emploi d'un salarié à domicile, en emploi direct ou par l'intermédiaire d'une structure mandataire.
II - La position de la commission : une adoption sans modification
Le présent article s'inscrit dans une démarche de renforcement de la prise en charge à domicile.
La commission vous demande d'adopter cet article sans modification.
Article 33 sexies
(nouveau)
Rapport sur un ratio minimal d'encadrement des
résidents
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, impose au Gouvernement de remettre au Parlement un rapport évaluant les effets sur la loi de financement de la sécurité sociale de l'instauration d'un ratio minimal d'encadrement des résidents par du personnel soignant.
La commission vous demande de supprimer cet article.
I - Le dispositif proposé
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, impose au Gouvernement de remettre au Parlement, dans un délai de trois mois à compter de la date de promulgation de la LFSS pour 2023, un rapport au Parlement évaluant les effets sur la loi de financement de la sécurité sociale de l'instauration d'un ratio minimal d'encadrement des résidents d'au moins six professionnels pour dix résidents dans les établissements d'hébergement pour personnes âgées dépendantes.
II - La position de la commission : suppression
Nos collègues Bernard Bonne et Michelle Meunier ont déjà souligné dans leur rapport sur le contrôle des Ehpad la nécessité de renforcer l'encadrement des résidents. Cette recommandation figure également dans une enquête sur la prise en charge médicale des personnes en Ehpad que la Cour des comptes a remis à la commission en février dernier. À cette occasion, la Cour estimait que le besoin de financement supplémentaire pour le secteur se situait entre 1,3 milliard et 1,9 milliard d'euros par an.
Conformément à la doctrine sénatoriale relative aux demandes de rapports, la commission vous demande de supprimer cet article (amendement n° 86).
Article 33 septies
(nouveau)
Demande de rapport sur un bilan visuel obligatoire à
l'entrée en Ehpad
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, impose au Gouvernement de remettre au Parlement un rapport évaluant le coût, pour les comptes publics et sociaux, de l'instauration d'un bilan visuel obligatoire à l'entrée en établissement d'hébergement pour personnes âgées dépendantes.
La commission vous demande de supprimer cet article.
I - Le dispositif proposé
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, impose au Gouvernement de remettre au Parlement, avant le 30 juin 2023, un rapport évaluant le coût, pour les comptes publics et sociaux, de l'instauration d'un bilan visuel obligatoire à l'entrée en établissement d'hébergement pour personnes âgées dépendantes, dans le respect du cadre fixé par l'article 68 de la loi n° 2021-1754 du 23 décembre 2021 de financement de la sécurité sociale pour 2022.
II - La position de la commission : suppression
Conformément à la doctrine sénatoriale relative aux demandes de rapports, la commission vous demande de supprimer cet article (amendement n° 87).
Article 34
Mise en
place d'un temps dédié au lien social concourant à
prévenir la perte d'autonomie pour les bénéficiaires
de l'APA résidant à domicile
Cet article propose la mise en place d'un temps dédié au lien social concourant à prévenir la perte d'autonomie pour les bénéficiaires de l'APA résidant à domicile.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
Cet article s'inscrit dans le prolongement de mesures déjà prises pour favoriser le virage domiciliaire et notamment de l'article 47 de la loi de financement de la sécurité sociale pour 2021 qui organise un soutien financier de la CNSA aux départements au titre de leur action en faveur des professionnels des services d'aide et d'accompagnement à domicile (SAAD) et de l'article 44 de la loi de financement de la sécurité sociale pour 2022 qui a promu une réforme des services de soins infirmiers à domicile.
Ces réformes ont permis notamment d'améliorer le financement des services proposant de l'aide à domicile. Elles ont contribué à hauteur de 150 millions d'euros en 2021, puis de 200 millions en 2022 au financement de l'avenant 43 (Avenant n° 43-2020 du 26 février 2020 relatif à la classification des emplois et au système de rémunération ; texte attaché à la Convention collective nationale de la branche de l'aide, de l'accompagnement, des soins et des services à domicile du 21 mai 2010) et à la mise en place d'un tarif minimal de valorisation de l'heure à domicile fixé à 22 euros.
A. La mise en place d'un complément de deux heures hebdomadaires consacré au lien social
Cet article met en place, selon les besoins du bénéficiaire de l'APA, un temps dédié au lien social. Cette mesure poursuit deux objectifs : un objectif de prévention en favorisant le repérage des fragilités et en luttant contre l'isolement ; un objectif d'amélioration des conditions de travail des personnels en augmentant leur temps de travail et en limitant son fractionnement.
Le I propose aux personnes éligibles à l'APA jusqu'à deux heures de soutien dédiées à l'accompagnement social. L'objectif poursuivi est de prévenir la perte d'autonomie. Ce dispositif est destiné aux personnes qui bénéficient de l'APA à domicile. L'équipe médico-sociale chargée d'apprécier le degré de perte d'autonomie du demandeur et d'élaborer le plan d'aide mis en oeuvre pour chaque bénéficiaire de l'APA à domicile devra lui proposer un temps dédié au lien social.
Selon les informations transmises par la direction générale de la cohésion sociale (DGCS), une phase de concertation avec les départements et les représentants du secteur sera nécessaire pour définir le contenu et les modalités pratiques de cette mesure et élaborer les outils qui pourront accompagner les départements et les gestionnaires de services. Sans préjuger des conclusions de cette concertation, ces heures pourraient notamment être utilisées - durant les horaires où les aides à domicile n'interviennent pas auprès des personnes pour les aider dans les actes de la vie quotidienne (lever, toilette, repas...) - à réaliser des visites conviviales permettant par exemple des temps de discussions, de jeux, d'activités musicales ou culturelles, de lectures, de partage de repas ou encore de promenades.
Ces heures de présence supplémentaire doivent en effet être l'occasion de consacrer du temps pour des actions de repérage des fragilités, des stimulations de la mémoire et, plus généralement, pour réserver du temps pour que l'aide à domicile joue pleinement son rôle de « lanceuse d'alerte » en cas de dégradation de l'état de la personne, dans une logique de prévention de la perte d'autonomie.
Ce type d'activité, contrairement aux prestations classiques des aides à domicile comme le lever, le coucher ou l'aide aux repas, ne doit pas nécessairement être réalisé à des moments fixes. Aussi, ces heures pourront être intégrées dans les plannings à d'autres moments de la journée, permettant de limiter les « coupés » (plages horaires où aucune intervention à domicile n'est prévue dans le planning de l'intervenante).
Ce renforcement des temps de présence doit également permettre de garantir un temps de travail effectif supérieur et limiter ainsi les temps partiels subis et les temps d'intervention fractionnés. Les particularités de l'accompagnement à domicile ont en effet des répercussions sur l'organisation du travail, nécessitant de la part des aides à domicile une forte amplitude des temps pendant lesquels elles doivent réserver leur disponibilité. Les données disponibles montrent que la somme des temps d'interventions réalisées par une aide à domicile pendant une journée est souvent faible : elle est en moyenne d'un peu plus de 5 heures mais elle est étalée sur 7 heures 13 en moyenne. Ainsi, si la journée commence généralement vers 8 heures, elle peut se terminer à 12 heures comme à 20 heures, et être entrecoupée de pauses de plusieurs heures. La plupart de ces professionnels (72 %) se déclarent, pour ces mêmes raisons, à temps partiel.
La mise en place de la mesure proposée permettra aux aides à domicile de réduire les temps où elles ne seront pas mobilisées auprès de la personne âgée, soit en répartissant les deux heures de lien social avant ou après leurs interventions plusieurs fois dans la semaine, soit en les réalisant en une seule fois, en fonction des souhaits de la personne et de la nature des activités.
La mise en oeuvre de ce temps dédié au lien social sera précisée par un décret.
B. Le financement de ce dispositif repose sur un financement départemental, complété par un concours de la branche autonomie
Le II précise les modalités de compensation de la dépense des conseils départementaux par la CNSA.
Ces heures, destinées à des bénéficiaires de l'APA, sont compensées au même titre que les dépenses d'APA dans les conditions prévues par l'article L. 223-8 du code de la sécurité sociale. Les départements devront en l'état actuel des concours assumer 60 % de cette dépense nouvelle.
L'impact financier de cette mesure repose sur une série d'hypothèses figurant dans l'étude d'impact :
- le nombre de bénéficiaires de l'APA à domicile est évalué à 830 000 personnes pour 2023 et à près d'un million à horizon 2030 en prenant en compte la hausse du nombre de personnes âgées concernées par la prestation ;
- le coût moyen d'une heure pour le conseil départemental est évalué à 23,8 € en 2023, tenant compte de la mise en place en 2022 du tarif plancher et de la montée en charge de la dotation qualité ;
- le nombre d'heures notifiées serait de 2 par semaine et par bénéficiaire, soit 104 heures par an ;
- le nombre d'heures consommées serait équivalent à 85 % des heures notifiées, soit environ 90 heures ;
- un reste à charge étant appliqué aux bénéficiaires sur ces heures, le taux de recours aux heures de convivialité est conventionnellement fixé à 50 % parmi les bénéficiaires de l'APA pour lesquels un reste à charge est appliqué, ce reste à charge correspondant environ à 20 % de la dépense.
Le coût de la mesure pour la branche autonomie est estimé à 73 millions d'euros en 2024, 149 millions d'euros en 2025 et 203 millions d'euros en 2026.
Les ressources visant à compenser la dépense à la charge des départements sont donc augmentées en conséquence. La part de la fraction de la contribution de solidarité pour l'autonomie (CSA), de la contribution additionnelle de solidarité pour l'autonomie (CASA) et la part de contribution sociale généralisée (CSG) affectée à la CNSA sera donc progressivement augmentée à compter du 1 er janvier 2024 afin d'accompagner la montée en charge de la réforme. Elle sera majorée de 0,2 % le 1 er janvier 2024 (7,9 %), le 1 er janvier 2025 (8,1 %) et le 1 er janvier 2026 (8,3 %), puis de 0,1 % le 1 er janvier 2027 (8,4 %) avant d'être portée à 8,6 % le 1 er janvier 2028.
Il n'est pas certain que cette augmentation de 0,9 % du concours de la CNSA entre 2024 et 2028 soit suffisante au regard des évolutions démographiques pour atteindre l'objectif poursuivi d'un temps supplémentaire de deux heures, c'est-à-dire en sus des heures déjà prévues dans le plan d'aide.
Le III prévoit l'entrée en vigueur de la mesure à compter du 1 er janvier 2024. Ce délai entre l'adoption de la mesure et sa mise en application est motivé par la nécessité d'une phase de concertation entre les départements et les représentants du secteur pour définir les modalités d'attribution de ces heures d'accompagnement.
Le B du III précise que ces nouvelles dispositions s'appliquent à tous les résidents bénéficiaires de l'APA pour qui un plan d'aide a déjà été élaboré. Ces bénéficiaires peuvent solliciter une réévaluation de ce plan à compter du 1 er janvier 2024 pour bénéficier de ce temps supplémentaire et spécifiquement consacré à l'accompagnement et au lien social.
Le C du III confie aux présidents de conseil départementaux la charge de faire réévaluer l'ensemble des plans en cours afin que les bénéficiaires puissent bénéficier de ce nouveau temps d'accompagnement avant la 31 décembre 2028.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Quatre amendements rédactionnels ont été adoptés . L'Assemblée nationale est considérée comme ayant adopté cet article ainsi modifié .
III - La position de la commission
L'atteinte de l'objectif poursuivi par cet article suppose la réunion de deux conditions.
La première est celle de disposer d'un financement suffisant. Le Gouvernement propose de majorer le montant de la compensation versée par la CNSA dans le respect des règles de droit commun. Cette application de la règle ne permet pas de tenir compte des difficultés rencontrées par les conseils départementaux pour financer les volumes d'heures afférentes aux plans d'aide. Si les données consolidées ne sont pas encore disponibles, plusieurs éléments permettent de considérer que l'instauration d'un tarif horaire unique, fixé à 22 euros par la LFSS pour 2022, s'est traduite, à la suite d'arbitrages prix/volume imposés par les crédits disponibles pour financer ces heures, par la réduction du nombre d'heures disponibles pour ces plans d'aides. Il conviendra d'être attentif à cette situation dans les années à venir et de suivre à la fois les effets de cette réforme (augmentation du nombre d'heures) et des revalorisations du tarif horaire sur la capacité à agir des conseils départementaux.
La seconde condition est de disposer des personnels d'intervention nécessaires à ces nouveaux temps. Si l'augmentation des temps de travail induite par la mesure peut améliorer l'attractivité du secteur, cette mesure ne sera sans doute pas suffisante. Il convient donc de mettre en place des mesures supplémentaires visant à renforcer l'attractivité de ces métiers sans lesquels le virage domiciliaire ne pourra pas être mis en place.
La commission vous demande d'adopter cet article sans modification.
Article 34 bis
(nouveau)
Demande de rapport sur le congé de proche aidant
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, impose au Gouvernement de remettre au Parlement un rapport évaluant l'impact de l'application de l'article 54 de la loi de financement de la sécurité sociale pour 2022 et la subséquente opportunité d'élargir la durée et l'indemnisation du congé proche aidant.
La commission vous demande de supprimer cet article.
I - Le dispositif proposé
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, impose au Gouvernement de remettre au Parlement, avant le 30 septembre 2023, un rapport évaluant l'impact de l'application de l'article 54 de la loi de financement de la sécurité sociale pour 2022 (Extension de l'allocation journalière de proche aidant) et de l'allocation journalière de présence parentale et la subséquente opportunité d'élargir la durée et l'indemnisation du congé proche aidant.
II - La position de la commission : suppression
Conformément à la doctrine sénatoriale relative aux demandes de rapports, la commission vous demande de supprimer cet article (amendement n° 88).
Article 34 ter
(nouveau)
Demande de rapport sur l'accès à l'AJPA des proches
aidants de personnes malades du cancer
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, impose au Gouvernement de remettre au Parlement un rapport identifiant les moyens à mettre en oeuvre afin de rendre l'allocation journalière de proche aidant accessible aux aidants des personnes malades du cancer.
La commission vous demande de supprimer cet article.
I - Le dispositif proposé
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, impose au Gouvernement de remettre au Parlement, dans un délai de six mois à compter de la date de promulgation de la LFSS pour 2023, un rapport identifiant les moyens à mettre en oeuvre afin de rendre l'allocation journalière de proche aidant accessible aux aidants des personnes malades du cancer.
II - La position de la commission : suppression
Conformément à la doctrine sénatoriale relative aux demandes de rapports, la commission vous demande de supprimer cet article (amendement n° 89).
Article 35
Transition
entre le forfait habitat inclusif et le déploiement de l'aide à
la vie partagée
Cet article propose de clarifier le financement du modèle de l'habitat inclusif en actant l'extinction progressive du FHI et en précisant les modalités de participation de la CNSA au financement de l'AVP à partir de 2023.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
La loi Elan du 23 novembre 2018 a introduit en droit positif le nouveau concept « d'habitat inclusif ». La même loi a créé un forfait spécifique, le forfait pour l'habitat inclusif (FHI) versé à un porteur de projet d'habitat inclusif, pour une durée fixée par convention, selon des modalités fixées par le décret du 24 juin 2019 et l'arrêté du même jour.
Un an après, le Premier ministre a confié à MM. Piveteau et Wolfrom la mission d'élaborer une stratégie nationale pour le déploiement à grande échelle de l'habitat inclusif.
Leur rapport « Demain je pourrai choisir d'habiter avec vous ! 539 ( * ) » observe « qu'au travers des multiples contributions reçues, la mission a pu constater que, bien qu'ils constituent une reconnaissance importante et un réel progrès, ni ce cadre juridique ni ce financement ne permettent, en l'état, d'espérer un massif et rapide “changement de paradigme” ».
En conséquence de quoi, ils ont proposé de mettre en place une « boîte à outils » d'aides financières, de facilités juridiques ou d'appuis techniques, qui seront mobilisables par un projet d'habitat accompagné, partagé et inséré dans la vie locale, dès lors que ce projet remplira les conditions propres à l'outil financier, juridique ou d'appui technique qui est sollicité.
Cette boîte à outils qui se compose de 12 « idées pour l'action » est conçue selon un axe directeur unique « chercher des réponses chaque fois à partir des personnes », en leur donnant le « pouvoir d'agir », qui passe souvent par le « pouvoir de financer sur ses propres ressources » . C'est une des raisons pour lesquelles le rapport fait le choix très ferme de penser, chaque fois que possible, toutes les interventions publiques sous forme d'aide aux personnes.
Fort logiquement, ce choix de se focaliser sur les moyens à la disposition des personnes débouche sur la proposition de remplacer le forfait structure créé par la loi Elan par une aide individuelle. Pour motiver ce choix, les rapporteurs insistent sur le fait que si le choix d'un financement forfaitaire et institutionnel permet de maîtriser les dépenses, il exige, pour des sommes assez modestes, une instruction détaillée, sans pour autant que le financeur soit assuré que cela réponde aux besoins des personnes.
Cette proposition a débouché sur la création d'une aide à la vie partagée (AVP) lors de l'examen de la LFSS pour 2021. Le financement de l'habitat inclusif est donc composé de deux aides : le forfait pour l'habitat octroyé par l'ARS et l'aide à la vie partagée financée par les départements sur concours de la CNSA.
Le rapport ne se prononçait pas en faveur d'une suppression immédiate du forfait handicap inclusif. La cohabitation des deux aides était considérée comme positive dans une première phase de développement de l'habitat inclusif, dite phase starter qui s'achève en décembre 2022.
Durant cette phase starter , des conditions de financement plus favorables ont été proposées aux départements s'engageant dans une démarche de mise en oeuvre de l'AVP. Cette incitation, fondée sur une participation financière majorée de la CNSA durant cette phase a permis à la quasi-totalité des conseils départementaux de s'engager dans l'AVP. C'est ainsi que selon les informations figurant dans l'exposé des motifs, 94 départements sur 100 ont déclaré qu'ils inscriraient l'AVP dans leur règlement départemental d'action sociale d'ici la fin de l'année 2022.
A. Préciser les modalités de participation de la CNSA au financement des aides financières versées au titre de l'habitat inclusif
Le présent article a pour objectif de sécuriser le cadre juridique relatif aux aides financières versées au titre de l'habitat inclusif à l'issue de la période dite starter qui s'achève en décembre 2022.
Le I de cet article organise les modalités de participation financière de la CNSA aux dépenses engagées par les départements au titre de l'AVP.
La collaboration entre les différents partenaires est formalisée par un accord cadre tripartite signé entre la Caisse nationale de solidarité pour l'autonomie (CNSA), le conseil départemental et le représentant des services de l'État sur les territoires. Cet accord-cadre permet, dans chaque département s'engageant dans le déploiement de l'aide à la vie partagée (AVP), de fixer les engagements des cosignataires pour la promotion et le développement de l'habitat inclusif.
Source : Circulaire interministérielle n° DGCS/SD3A/DHUP/DGCL/2021/191 du 6 septembre 2021 relative au plan interministériel de développement de l'habitat inclusif
Durant la phase dite starter , la participation de la CNSA représentait environ 80 % des dépenses engagées par les départements. Ce taux de participation avait pour objectif d'inciter les départements à entrer sans délai dans le dispositif. En 2021, une enveloppe de 4,5 millions d'euros a permis le financement de 400 projets pour 2 800 habitants.
À compter du 1 er janvier 2023, ce taux de participation sera ramené à 65 % pour les départements qui s'engageront dans l'AVP. Ce niveau de participation sera garanti pour une période de sept ans correspondant à la durée de la convention conclue entre les parties.
Pour les départements qui ne s'engageront dans l'AVP qu'à compter du 1 er janvier 2025, le taux de participation de la CNSA au financement des projets sera limité à 50 %. Ce taux s'appliquera également aux programmations complémentaires proposées par les départements déjà signataires d'un accord.
Le Gouvernement indique dans l'étude d'impact jointe au PLFSS pour 2023 que la réduction de la participation du concours de la CNSA doit aboutir après 2031 à une prise en charge de la moitié des dépenses d'AVP par le concours de la CNSA. « La participation de l'État à hauteur de 50 % se justifie par le plan interministériel de développement de l'habitat inclusif qui affiche des objectifs ambitieux de déploiement de cette offre. Cette mesure vise également à clarifier les dispositions relatives à la sécurité incendie s'appliquant aux habitats inclusifs, le flou actuel pouvant entraîner des surcoûts pour les porteurs de projet . »
Le schéma ci-dessous présente une estimation des dépenses d'AVP prise en charge sur la base de 15 000 AVP versées avant fin 2022, 3 000 AVP supplémentaires en 2023 et 2024, puis 1 500 AVP supplémentaires par an avec un montant moyen de 5 000 euros.
Source : Dossier de presse du PLFSS 2023, 26 septembre 2022
B. Clarifier et sécuriser le cadre juridique des aides financières versées au titre de l'habitat inclusif
Dans le prolongement du rapport Piveteau-Wolbrom précité, le choix est fait de ne pas conserver deux modes de financement, source de complexité et de privilégier le dispositif « aide à la vie partagée » qui est une aide individuelle plutôt que le forfait habitat inclusif qui finance des porteurs de projet.
Le II de cet article prévoit la suppression du forfait habitat inclusif à compter du 1 er janvier 2015. Des mesures transitoires sont prévues puisque les ARS continueront à verser les financements accordés avant cette date durant toute la durée prévue par les conventions signées entre les parties.
Le III précise les modalités d'entrée en vigueur de ces dispositions entre le 31 décembre 2022 et le 1 er janvier 2025.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Deux amendements rédactionnels ont été adoptés .
L'Assemblée nationale est considérée comme ayant adopté cet article ainsi modifié .
III - La position de la commission : adoption sans modification
Cet article s'inscrit dans une double démarche de poursuite du virage domiciliaire et de simplification des prestations. Il suit en cela les préconisations du rapport Piveteau-Wolfrom de privilégier une aide directe afin de donner aux personnes le pouvoir d'agir.
La commission vous propose d'adopter cet article sans modification.
Article 35 bis
(nouveau)
Parcours polyhandicap
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, organise la création d'un parcours de rééducation et de réadaptation pour les enfants en situation de polyhandicap ou de paralysie cérébrale.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution est la traduction législative de l'engagement n° 9 - Améliorer la prise en charge par l'assurance maladie des parcours de soins de rééducation pour les enfants en situation de handicap ou malades - adopté lors de la conférence nationale du handicap du 11 février 2020. Dans ce cadre, le Gouvernement s'était engagé à faire aboutir une réflexion permettant une meilleure prise en charge par l'assurance maladie des parcours de soins de « rééducation », sans reste à charge pour les familles, avant 2022.
En France aujourd'hui, environ 40 000 enfants sont polyhandicapés ou atteints d'une paralysie cérébrale. Du fait de leur état, ils sont accompagnés par des établissements et services médico-sociaux.
Les experts s'accordent à dire que la réadaptation et la rééducation de ces enfants, pour au moins la moitié d'entre eux, requièrent une plus grande intensité de prise en charge. Mais, le coût d'une partie des accompagnements ne fait aujourd'hui l'objet d'aucune prise en charge par l'assurance maladie et cette absence de solvabilisation de la dépense par la solidarité nationale rend ces soins inaccessibles pour de nombreux enfants.
Le présent article introduit un nouveau chapitre intitulé « Parcours de rééducation et de réadaptation des enfants en situation de polyhandicap ou de paralysie cérébrale » au sein du titre III (Actions de prévention concernant l'enfant, l'adolescent et le jeune adulte) du livre I er (Protection et promotion de la santé maternelle et infantile) de la deuxième partie (Santé sexuelle et reproductive, droits de la femme et protection de la santé de l'enfant, de l'adolescent et du jeune adulte) du code de la santé publique.
Ce parcours est organisé par des structures désignées par un arrêté du directeur général de l'agence régionale de santé parmi les établissements de santé publics ou privés ; les établissements ou services d'enseignement qui assurent, à titre principal, une éducation adaptée et un accompagnement social ou médico-social aux mineurs ou jeunes adultes handicapés ou présentant des difficultés d'adaptation ; les centres d'action médico-sociale précoce ou les foyers de jeunes travailleurs qui sont amenés à suivre ces enfants.
Ce parcours est créé afin d'améliorer la prise en charge de ces enfants (rééducation, réadaptation) en ajustant leur projet au plus près des besoins réels. À cet effet, la structure en charge de l'organisation du parcours peut conclure un contrat avec des professionnels de santé libéraux y compris en incluant des actes de psychomotricité et d'ergothérapie.
Les modalités d'application du présent article sont renvoyées à un décret en Conseil d'État qui fixera notamment les modalités de prescription, les conditions d'intervention des professionnels, le nombre de séances prises en charge et les modalités de rémunération des actes de psychomotricité et d'ergothérapie.
II - La position de la commission : une adoption sans modification
Cette mesure répond à une demande forte des enfants et des parents concernés. Elle constitue en outre la réponse à un engagement pris par le Gouvernement. L'organisation d'un tel parcours suppose toutefois plusieurs aménagements, notamment que les professionnels libéraux exerçant en ville puissent bénéficier d'une formation particulière liée à la spécificité des rééducations de ces enfants et qu'une communication régulière soit établie entre ces professionnels libéraux exerçant en ville et l'équipe pluridisciplinaire qui suit les enfants concernés dans l'établissement ou le service. Elle suppose surtout que ce parcours ambulatoire et libéral vienne compléter les soins en ESMS et non les remplacer.
Sous réserve de ces remarques, la commission vous demande d'adopter cet article sans modification.
Article 35 ter
(nouveau)
Parcours d'accompagnement des proches aidants
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, propose une expérimentation visant à organiser un parcours d'accompagnement au bénéfice des proches aidants et des aidants familiaux.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution prévoit l'expérimentation d'un parcours d'accompagnement au bénéfice des proches aidants et des aidants familiaux.
L'action de ces proches aidants et des aidants familiaux auparavant considérée comme relevant du cadre de la simple solidarité familiale, a récemment attiré l'attention du législateur. L'usure prématurée, l'interruption des activités professionnelles, la fragilité de l'équilibre personnel des aidants rendent désormais nécessaire que les pouvoirs publics se penchent sur leur situation et prévoient des dispositifs aménagés.
La loi du 18 décembre 2015 portant adaptation de la société au vieillissement a franchi un premier pas en instituant le congé de proche aidant et en imaginant les premières modalités de répit. Les termes d'une réponse spécifique étaient ainsi posés.
Sortant peu à peu de la discrétion où le devoir de solidarité familiale le cantonnait, l'aidant voit son action propre reconnue et devient éligible à certains droits. Outre le droit au répit, dont l'effectivité dépend fortement des structures et des modalités d'accueil de la personne aidée, la loi ASV a précisé les contours d'un nouveau congé social non rémunéré, le congé de proche aidant.
Plusieurs initiatives parlementaires, notamment la loi n° 2019-485 visant à favoriser la reconnaissance des proches aidants, se sont depuis succédé pour enrichir le contenu de ces droits nouveaux, posant les jalons d'un modèle dont on ne peut plus reporter la construction.
L'expérimentation proposée par le présent article préconise d'aller au-delà de la question de la disponibilité et de s'intéresser à la question de la santé des aidants.
Le I de cet article propose l'organisation d'une expérimentation afin de permettre un accompagnement spécifique au bénéfice des 11 millions d'aidants estimés en France qui assurent un rôle crucial dans la prise en charge et le soutien des personnes handicapées, âgées ou malades en perte d'autonomie.
Le bénéfice de cette expérimentation est ouvert aux proches aidants visés à l'article L. 113-1-3 du code de l'action sociale et des familles (est considéré comme proche aidant d'une personne âgée son conjoint, le partenaire avec qui elle a conclu un pacte civil de solidarité ou son concubin, un parent ou un allié, définis comme aidants familiaux, ou une personne résidant avec elle ou entretenant avec elle des liens étroits et stables, qui lui vient en aide, de manière régulière et fréquente, à titre non professionnel, pour accomplir tout ou partie des actes ou des activités de la vie quotidienne) et aux aidants familiaux définis à l'article L. 245-12 du même code (la personne handicapée peut employer un ou plusieurs membres de sa famille, y compris son conjoint, son concubin ou la personne avec qui elle a conclu un pacte civil de solidarité).
Cette expérimentation est limitée à une durée de trois ans et au ressort territorial de trois agences régionales de santé (ARS). Son financement est assuré par les crédits du fonds d'intervention régional de chacune des ARS participant à l'expérimentation. Les modalités de mise en oeuvre sont renvoyées à un décret.
Le II prévoit que cette expérimentation doit entrer en vigueur au plus tard le 1 er juillet 2023.
Le III prévoit qu'un rapport d'évaluation est réalisé au terme de l'expérimentation. Ce rapport fait l'objet d'une transmission au Parlement.
II - La position de la commission : adoption sans modification
Le nombre de plus en plus important d'aidants, leur situation, nécessitent que le législateur reconnaisse leur action et s'assure des conditions dans lesquelles ils apportent leur soutien aux personnes handicapées, âgées ou malades en perte d'autonomie. Cette reconnaissance de leur action doit tenir compte des contraintes liées notamment à la conciliation d'une vie professionnelle et du rôle d'aidant et aux conséquences que cela peut entraîner sur la santé des aidants. L'expérimentation proposée par le présent article vise d'ailleurs, ainsi que cela a été indiqué dans les débats à l'Assemblée nationale, à améliorer le suivi de l'état de santé des aidants par la prise en charge d'une consultation médicale spécifique.
La commission vous demande d'adopter cet article sans modification.
Article 35 quater
(nouveau)
Demande de rapport sur les « exclus du
Ségur »
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, impose au Gouvernement de remettre au Parlement un rapport portant sur l'application de l'article 48 de la loi n° 2020-1576 du 14 décembre 2020 de financement de la sécurité sociale pour 2021, et de l'article 42 de la loi n° 2021-1754 du 23 décembre 2021 de financement de la sécurité sociale pour 2022 (mesures de revalorisation prises dans le cadre du Ségur de la Santé et des accords « Laforcade »).
La commission vous demande de supprimer cet article.
I - Le dispositif proposé
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution impose au Gouvernement de remettre au Parlement, dans un délai de six mois à compter de la promulgation de la présente loi, un rapport portant sur l'application de l'article 48 de la loi n° 2020-1576 du 14 décembre 2020 de financement de la sécurité sociale pour 2021, et de l'article 42 de la loi n° 2021-1754 du 23 décembre 2021 de financement de la sécurité sociale pour 2022 (mesures de revalorisation prises dans le cadre du Ségur de la Santé et des accords « Laforcade »).
Ce rapport devra présenter des pistes pour améliorer la rémunération des personnels exclus, et pour assurer plus largement l'attractivité de tous les métiers des secteurs sanitaires, sociaux et médico-sociaux.
II - La position de la commission: suppression
Conformément à la doctrine sénatoriale relative aux demandes de rapports, la commission vous demande de supprimer cet article (amendement n° 91).
Article 35 quinquies
(nouveau)
Demande de rapport sur les équipes mobiles de
gériatrie et d'hygiène
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, impose au Gouvernement de remettre au Parlement un rapport dressant un bilan de la mise en oeuvre de l'article 61 de la loi n° 2021-1754 du 23 décembre 2021 de financement de la sécurité sociale pour 2022 et, en particulier, du déploiement d'équipes mobiles de gériatrie et d'hygiène.
La commission vous demande de supprimer cet article.
I - Le dispositif proposé
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, impose au Gouvernement de remettre au Parlement un rapport dressant un bilan de la mise en oeuvre de l'article 61 de la loi n° 2021-1754 du 23 décembre 2021 de financement de la sécurité sociale pour 2022 et, en particulier, du déploiement d'équipes mobiles de gériatrie et d'hygiène. Ce rapport évalue l'opportunité d'appliquer le mode de financement de ces équipes aux dispositifs d'accès à la coordination, qui interviennent en appui aux professionnels de santé, sociaux et médico-sociaux faisant face à des prises en charge complexes.
II - La position de la commission : suppression
Conformément à la doctrine sénatoriale relative aux demandes de rapports, la commission vous demande de supprimer cet article (amendement n° 92).
Article 35 sexies
(nouveau)
Demande de rapport sur l'augmentation de la PCH
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, impose au Gouvernement de remettre au Parlement un rapport évaluant la mise en oeuvre de l'article 13 de la loi n° 2021-1754 du 23 décembre 2021 de financement de la sécurité sociale pour 2022 (majoration de la PCH).
La commission vous demande de supprimer cet article.
I - Le dispositif proposé
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution impose au Gouvernement de remettre au Parlement, dans un délai de six mois à compter de la promulgation de la présente loi, un rapport évaluant la mise en oeuvre de l'article 13 de la loi n° 2021-1754 du 23 décembre 2021 de financement de la sécurité sociale pour 2022 (majoration de la PCH).
II - La position de la commission: suppression
Conformément à la doctrine sénatoriale relative aux demandes de rapports, la commission vous demande de supprimer cet article , qui n'a par ailleurs pas sa place en PLFSS, la prestation de compensation du handicap étant financée par les départements (amendement n° 93).
Article 35 septies
(nouveau)
Demande de rapport sur la prestation de compensation du
handicap
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, impose au Gouvernement de remettre au Parlement un rapport évaluant la possibilité d'augmenter la prestation de compensation du handicap dans un contexte de forte inflation.
La commission vous demande de supprimer cet article.
I - Le dispositif proposé
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution impose au Gouvernement de remettre au Parlement, dans un délai de six mois à compter de la promulgation de la présente loi, un rapport évaluant la possibilité d'augmenter la prestation de compensation du handicap dans un contexte de forte inflation.
II - La position de la commission : suppression
Conformément à la doctrine sénatoriale relative aux demandes de rapports, la commission vous demande de supprimer cet article , qui n'a, pas plus que le précédent, sa place en PLFSS et n'est, à ce titre, pas conforme à la Constitution (amendement n° 94).
CHAPITRE
VI
MODERNISER LES PRESTATIONS FAMILIALES
Article
36
Réforme du complément de libre choix du mode de garde
Cet article propose de réformer les modalités de calcul du complément de libre choix du mode de garde au titre de l'emploi direct d'une assistante maternelle ou d'un salarié gardant l'enfant à domicile, d'étendre le bénéfice de cette prestation jusqu'aux douze ans de l'enfant pour les familles monoparentales et de permettre un partage de la prestation en cas de garde alternée de l'enfant.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
I - Le dispositif proposé
A. Le droit en vigueur : une prestation imparfaite
1. Un barème du CMG conduisant à une « spécialisation sociale des modes de garde »
a) Le barème actuel
Le complément de libre choix du mode de garde (CMG) 540 ( * ) permet de compenser le coût de la garde d'un enfant âgé de moins de six ans dont les parents ont une activité professionnelle minimale. Il se décompose en deux prestations. Le CMG « structure » est versé à la famille ayant recours à un prestataire de garde à domicile, une crèche familiale ou une micro-crèche. Le CMG « emploi direct » est versé à la famille employant un salarié à domicile ou une assistante maternelle. Son versement peut faire l'objet d'une intermédiation par le dispositif Pajemploi mise en place depuis 2019 (voir encadré infra ).
Intermédiation du CMG « emploi direct »
Les LFSS pour 2017 541 ( * ) et pour 2018 542 ( * ) ont mis en place un mécanisme de tiers-payant pour le CMG « emploi direct » par l'intermédiaire de la plateforme Pajemploi, rattachée à l'Urssaf. Depuis 2019, les particuliers employeurs déclarent le volume horaire mensuel de garde de leur enfant et la rémunération de leur salarié. La plateforme reçoit directement de l'organisme débiteur des prestations familiales (ODPF) la part de CMG correspondant aux cotisations sociales. Pajemploi se charge de verser le CMG dû à l'employeur au titre de la rémunération du salarié pour le compte de l'ODPF et de communiquer à ce dernier les informations nécessaires pour obtenir le remboursement du CMG.
En application des articles L. 133-5-12, L. 531-8 et L. 531-8-1 du code de la sécurité sociale, les particuliers employeurs peuvent opter, avec l'accord écrit de leur salarié, pour une intermédiation du versement du salaire par l'Urssaf (Pajemploi+) . Celle-ci reçoit délégation pour rémunérer l'assistante maternelle ou l'employé à domicile et prélève auprès de l'employeur le montant défrayé de la part prise en charge par le CMG au titre de la rémunération.
Circuit de paiement du CMG « emploi direct » lorsque l'employeur opte pour l'intermédiation
Source : Commission des affaires sociales du Sénat, rapport sur le projet de loi de financement de la sécurité sociale pour 2018, n° 77, Tome II, p. 204
Le CMG « emploi direct » est versé par les organismes débiteurs des prestations familiales à plus de 770 000 familles pour une dépense à la charge de la caisse nationale des allocations familiales (Cnaf) de 5,36 milliards d'euros et selon une ventilation précisée dans le tableau ci-dessous.
|
Nombre de bénéficiaires |
Dépenses en euros |
|
|
Emploi direct d'une assistante maternelle |
715 000 |
5,1 milliards |
|
Emploi direct d'une garde d'enfant à domicile |
55 000 |
264 millions |
|
CMG « emploi direct » |
770 000 |
5,36 milliards |
Source : Annexe 9 au PLFSS
Aux termes de l'article L. 531-5 du code de la sécurité sociale, le CMG « emploi direct » est lui-même composé de deux aides.
D'une part, une aide compense les cotisations et contributions sociales versées à l'employé. Cette contribution est égale à la totalité des cotisations pour l'emploi d'une assistante maternelle dans la limite d'un plafond de rémunération fixé à cinq fois le salaire minimum interprofessionnel de croissance (Smic) 543 ( * ) . Pour l'emploi direct d'une garde d'enfant à domicile, l'aide dédommage à hauteur de 50 % des cotisations versées dans la limite d'un plafond.
D'autre part, une seconde aide compense une partie de la rémunération nette versée au salarié par la famille . Elle est modulée selon les ressources du ménage, le nombre d'enfants et selon que leur charge est assumée par une personne seule ou un couple. Le barème qui découle des dispositions légales et réglementaires est divisé selon trois tranches de revenus et selon le nombre d'enfants à charge. En revanche, lorsqu'un membre du couple ou le parent isolé travaille à temps partiel et bénéficie de la prestation partagée d'éducation de l'enfant (PrePare) à taux partiel, les montants maximaux sont divisés par deux 544 ( * ) . Enfin, quelles que soient les situations, la prise en charge par le CMG ne peut dépasser le plafond de 85 % de la rémunération versée à l'employé 545 ( * ) .
Tableau des montants maximaux accordés par enfant au titre de la prise en charge partielle de la rémunération par le CMG « emploi direct »
|
Nombre d'enfants à charge |
Ressources |
Montant maximal (enfants de moins de 3 ans) |
Montant maximal (enfant de 3 à 6 ans) |
|
1 enfant |
Inférieures ou égales à 21 320 € |
498,33 € |
249,16 € |
|
Entre 21 320 € et 47 377 € inclus |
314,24 € |
157,15 € |
|
|
Supérieures à 47 377 € |
188,52 € |
94,26 € |
|
|
2 enfants |
Inférieures ou égales à 24 326 € |
498,33 € |
249,16 € |
|
Entre 24 326 € et 54 102 € inclus |
314,24 € |
157,15 € |
|
|
Supérieures à 54 102 € |
188,52 € |
94,26 € |
|
|
3 enfants |
Inférieures ou égales à 27 372 € |
498,33 € |
249,16 € |
|
Entre 27 372 € et 60 827 € inclus |
314,24 € |
157,15 € |
|
|
Supérieures à 60 827 € |
188,52 € |
94,26 € |
|
|
Par enfant de plus |
Inférieures ou égales à 27 372 € (+ 3 026 € par enfant de rang quatre et plus) |
498,33 € |
249,16 € |
|
Entre 27 372 € et 60 827 € inclus (+ 6 725 € par enfant de rang quatre et plus) |
314,24 € |
157,15 € |
|
|
Supérieures à 60 827 € (+ 6 725 € par enfant de rang quatre et plus) |
188,52 € |
94,26 € |
Source : Commission des affaires sociales du Sénat, d'après l'annexe 9
Il convient de noter que le mode de calcul du CMG aboutit à des montants forfaitaires mensuels . Il ne tient donc pas compte du nombre d'heures de garde auxquelles ont recours les familles. Toutefois, les montants maximaux présentés ci-dessus sont majorés de 10 % lorsque la personne travaille et doit faire garder ses enfants à des horaires spécifiques - de 22 heures à 6 heures en semaine ou dans une période intervenant un dimanche ou un jour férié - si ce nombre d'heures de garde à des horaires spécifiques excède 25 heures au cours d'un même mois.
b) Les conséquences pour les familles
Les effets pervers des modalités de calcul du CMG « emploi direct » ont bien été documentés. Le Haut Conseil de la famille, de l'enfance et de l'âge (HCFEA) a ainsi consacré un rapport du CMG versé au titre de l'emploi d'une assistante maternelle 546 ( * ) . Il pointe les restes à charge élevés pour les familles aux revenus les plus modestes qui rendent quasiment impossible pour elles le recours à un mode de garde individuel (voir graphique ci-dessous).
Reste à charge avant crédit d'impôt selon le mode de garde et selon le revenu pour un recours à temps plein (162 heures/mois) pour des couples biactifs en 2020
(en euros par mois)
Source : Rapport du HCFEA précité, p. 44, d'après les données de la Cnaf
Dans son rapport sur l'application des lois de financement de la sécurité sociale d'octobre 2022, la Cour des comptes dresse le même constat : « parmi les 10 % de familles aux revenus les plus faibles, seules 1,8 % recourent au CMG pour l'emploi d'un assistant maternel. La solution la plus favorable est, jusqu'à trois Smic, la crèche financée par le dispositif PSU ». Elle pointe aussi le taux d'effort, calculé par le reste à charge rapporté aux revenus du foyer selon le nombre d'enfants, qui décroît selon le revenu de la famille pour le recours à une garde d'enfant par emploi direct. Ces effets ont pour conséquence d'« introdui [re] des biais dans le choix d'une solution de garde » conduisant ainsi, selon les termes de la Cour, à une « spécialisation sociale entre les modes de garde ».
Comparaison des taux d'effort nets (en pourcentage) en 2021 selon le mode d'accueil et le revenu pour une famille biactive ayant recours à un mode d'accueil à temps plein pour un enfant
Source : Commission des affaires sociales, d'après l'observatoire national de la petite enfance en 2020 (édition 2021)
Il convient de noter que les effets de seuil et la variabilité des taux d'effort peuvent être aussi importants pour les familles dont les revenus appartiennent à la dernière tranche du barème du CMG. Les familles dont les besoins en volume horaire de garde sont les plus importants atteignent le montant plafond de la prestation et doivent faire face à des restes à charge plus élevés.
2. La question du mode de garde pour les familles monoparentales
En situation d'isolement, le parent bénéficie d'un barème adapté comprenant des seuils de ressources majorés de 40 % et des montants maximaux de CMG augmentés de 30 %. Les montants sont donc :
|
Montant maximal (enfants de moins de 3 ans) |
Montant maximal (enfant de 3 à 6 ans) |
|
|
CMG maximal |
647,83 € |
323,92 € |
|
CMG intermédiaire |
408,512 € |
204,26 € |
|
CMG minimal |
245,08 € |
122,54 € |
Source : Commission des affaires sociales du Sénat
Cependant, l'âge de l'enfant ouvrant droit au bénéfice du CMG demeure identique et fixé à six ans tandis que le montant maximal d'aide est divisé par deux pour un enfant âgés de trois à six ans.
Une proposition de loi déposée par la sénatrice Martine Filleul sur le bureau du Sénat propose de supprimer cet âge plafond pour les parents isolés exerçant une activité professionnelle 547 ( * ) .
3. En pratique, le CMG n'est pas partagé entre les parents ayant la garde alternée de leur enfant
La loi ne prévoit pas expressément la question du partage du CMG lorsque les deux parents sont séparés et que, chacun d'entre eux disposant de tous les attributs de l'autorité parentale, l'enfant réside alternativement chez l'un et chez l'autre. Les dispositions réglementaires, aux termes de l'article R. 513-1 du code de la sécurité sociale, prévoient que « la personne physique à qui est reconnu le droit aux prestations familiales a la qualité d'allocataire. [...] ce droit n'est reconnu qu'à une personne au titre d'un même enfant ».
Saisi d'un recours pour excès de pouvoir contre la décision implicite de rejet du Premier ministre d'abroger ces dispositions, le Conseil d'État a reconnu, dans une décision du 19 mai 2021 548 ( * ) , que « cette règle de l'allocataire unique fixée au premier alinéa de l'article R 513-1, qui fait obstacle à ce qu'un parent bénéficiant d'une résidence alternée de son enfant mise en oeuvre de manière effective et équivalente perçoive le complément du libre choix du mode de garde dès lors qu'il n'est pas cet allocataire unique » méconnaissait la loi. Le législateur, à l'article L. 513-1 du code de la sécurité sociale, a en effet entendu lier l'attribution d'une prestation familiale à la charge effective et permanente de l'enfant.
Reconnaissant ainsi l'illégalité de l'impossibilité de partager le CMG entre les parents ayant la garde alternée de leur enfant, le Conseil d'État a enjoint au Premier ministre de modifier les dispositions de l'article R. 513-1 du code de la sécurité sociale en conséquence . Une telle modification n'est pas encore intervenue.
B. Le droit proposé : une triple réforme
1. Réformer le barème du CMG « emploi direct »
Le présent article propose de modifier l'article L. 521-5 du code de la sécurité sociale établissant les déterminants du CMG « emploi direct ». La part liée aux cotisations et contributions sociales demeurerait inchangée.
En revanche, le 3° du I du présent article modifie le III de l'article L. 521-5 qui confère une base légale au décret afin de fixer les modalités de calcul de la part de CMG prenant en charge la rémunération du salarié. En l'état actuel du droit, est seulement prévu que « cette prise en charge ne peut excéder un plafond fixé en fonction des ressources de la personne ou du ménage et des horaires spécifiques de travail des parents ». Le dispositif proposé entend définir l'aide en fonction d'un barème qui prendrait en considération de nouveaux paramètres :
- les ressources du ménage dans la limite d'un plancher et d'un plafond ;
- le nombre d'enfants à charge ;
- la charge d'un enfant ouvrant droit à l'allocation d'éducation de l'enfant handicapé (AEEH) prévue à l'article L. 541-1 du code de la sécurité sociale ;
- le mode d'accueil rémunéré à savoir le recours à une assistante maternelle ou l'emploi d'une garde d'enfant à domicile ;
- le nombre d'heures d'accueil ou de garde ;
- les périodes d'accueil ou de garde ;
- le salaire net versé au salarié comme sous le régime existant de l'aide. À la rémunération s'ajouteraient également pour les assistantes maternelles les indemnités et fournitures destinées à l'entretien de l'enfant.
Le barème serait revalorisé annuellement au 1 er avril 2022 selon des conditions fixées par voie réglementaire (voir infra ). Enfin, comme sous le régime actuel, l'aide serait calculée par enfant en cas de recours à une assistante maternelle ou par ménage en cas d'emploi d'un salarié à domicile.
Le dispositif propose donc de calculer un CMG horaire qui serait linéaire selon les ressources de la famille et le nombre d'heures de garde ou d'accueil dans l'objectif d'égalisation des taux d'effort des familles recourant à un assistant maternel rémunéré au coût médian et de celles recourant à une crèche collective financée par la prestation de service unique (PSU) de la branche famille.
Modalités envisagées pour le calcul du montant du CMG « emploi direct »
Selon les informations communiquées par la direction de la sécurité sociale (DSS) au rapporteur, la formule définie par décret de calcul du montant du CMG « rémunération » mensuel serait la suivante :
Montant = coût horaire de la garde
nombre d'heures de garde
(1 -
)
Dans cette formule :
- R correspond aux ressources annuelles du foyer - dans la limite d'un plancher égal au montant socle du revenu de solidarité active (RSA) pour un parent isolé avec un enfant soit 712,33 € par mois - et d'un plafond - 6 000 € en 2022 - identiques à ceux du barème des EAJE sous PSU ;
- R e correspond au niveau de ressources de référence permettant d'égaliser les taux d'effort avec les EAJE financés par la PSU.
R e et (1 -
) permettent de définir le coefficient de prise en charge du coût de la garde en visant un taux d'effort horaire identique, applicable quel que soit le niveau de revenu de la famille dans la limite du plancher et du plafond de ressources pour une configuration familiale donnée, pour un niveau de coût horaire de garde médian observé .
Ainsi, dans le cas du recours à un assistant maternel agréé, pour le calcul du montant de CMG qui sera versé à un foyer pour un enfant accueilli, les taux d'effort horaires sont les mêmes que ceux en EAJE (exemple : 0,062 % pour un enfant à charge dans le foyer), si la famille rémunère son salarié au coût médian, soit 4,39 € en 2021.
Source : Direction de la sécurité sociale
En conséquence de ces nouvelles modalités de détermination de l'aide, le présent article adapte sur d'autres points le régime existant de calcul. Le plafond de prise en charge fixé à 85 % de la rémunération versée au salarié est ainsi supprimé.
De même, le 1° et le a) du 2° du I conservent le plafond de rémunération horaire qui s'applique aujourd'hui aux assistantes maternelles et l'étendent au salaire de la personne employée pour la garde d'enfant à domicile y compris pour la part du CMG « emploi direct » prenant en charge les cotisations sociales. Ce plafond serait fixé par décret qui pourra prévoir un montant différent pour les deux modes de garde. Cette disposition selon l'étude d'impact a pour objectif d'éviter un effet inflationniste sur les salaires en raison de l'augmentation du CMG.
Le b) du 2° du I modifie les modalités de revalorisation du plafond dans la limite duquel le ménage employant une garde à domicile bénéficie d'une prise en charge des cotisations sociales payées. Sous le droit existant, ce plafond est revalorisé suivant l'inflation par arrêté du ministre chargé de la sécurité sociale. Il est proposé de revaloriser le plafond les 1 er avril par application du coefficient de revalorisation des prestations familiales défini à l'article L. 161-25 lui-même calculé sur la base de l'inflation constatée les douze derniers mois.
Enfin, le II du présent article exclut le CMG du régime de droit commun de revalorisation des montants des prestations familiales 549 ( * ) fondé sur l'application au 1 er avril du coefficient déjà mentionné.
Ainsi que l'indique la DSS, la réforme proposée au présent article conduit à ne plus déterminer le montant du CMG en pourcentage de la base mensuelle des allocations familiales (BMAF) et donc à définir des modalités de revalorisation assises sur les nouveaux paramètres du barème du CMG à savoir :
- le coût horaire médian du mode de garde , lequel évolue selon le salaire horaire négocié par les parties, sous la contrainte d'une rémunération minimale conventionnelle fonction du Smic et des indemnités d'entretien s'agissant des assistantes maternelles ;
- le barème des participations familiales en crèche PSU dont l'évolution est décidée par le conseil d'administration de la caisse nationale des allocations familiales (Cnaf) après accord de la tutelle.
Les mêmes dispositions du II excluent par ailleurs l'allocation journalière de présence parentale (AJPP) qui, en application de la LFSS pour 2022, n'est plus revalorisée par application du coefficient depuis le 1 er janvier 2022 mais est désormais indexée sur l'évolution du Smic net.
2. Étendre le CMG aux enfants de six à douze ans pour les familles monoparentales
Le présent article au 4° du I modifie le IV de l'article L. 531-5 afin de maintenir au a) un montant de CMG à taux plein au-delà des 3 ans de l'enfant pour toutes les familles. Il prévoit également au b) que l'âge limite de versement du CMG, qui est fixé à six ans par décret, puisse être rehaussé pour les parents isolés. Selon l'exposé des motifs, l'âge maximal de l'enfant ouvrant droit au bénéfice du CMG sera ainsi porté à 12 ans pour les familles monoparentales.
Le IV dispose enfin qu'un décret fixe les modalités d'application de l'article L. 531-5 du code de la sécurité sociale.
3. Partager la prestation entre les parents en cas de garde alternée
Au 6° du I , le dispositif proposé confère une base légale à un décret pour prévoir les modalités et les conditions du bénéfice du CMG par les parents exerçant en commun ou conjointement l'autorité parentale en cas de séparation. Aux termes de l'article 372 du code civil, l'autorité parentale est exercée en commun par les pères et mères et conjointement par le couple de femmes qui, pour procréer, recourent à une assistance médicale. L'article 373-2 du même code indique que « la séparation des parents est sans incidence sur les règles de dévolution de l'exercice de l'autorité parentale ».
Ainsi qu'il a été indiqué plus amont de ce rapport, la prestation du CMG n'est, jusqu'à présent, pas partagée entre les deux parents quand bien même la garde de l'enfant est alternée.
4. L'application de la réforme : entrée en vigueur et régime transitoire
Le V prévoit que le présent article s'applique aux CMG versés à compter d'une date fixée par décret, et au plus tard le 1 er juillet 2025. Ce décret peut prévoir une date distincte, avant le 1 er décembre 2025, pour l'entrée en vigueur des modalités de partage du CMG en cas de garde alternée.
Le VI du présent article prévoit un dispositif transitoire de compensation en faveur des familles bénéficiaires du CMG « emploi direct » avant l'entrée en vigueur de la réforme et qui seraient perdantes en raison de l'application des nouveaux modes de calcul.
Cette compensation prendrait la forme d'un complément qui garantirait un montant de CMG au moins égal au montant moyen mensuel attribué pendant une certaine période de référence, fixée par décret et précédant l'entrée en vigueur du nouveau barème. Ce droit à un complément différentiel serait toutefois soumis à :
- une condition d'un nombre minimal d'heures de garde, qui varierait selon l'âge de l'enfant ;
- une condition de ressources : la compensation ne serait pas accordée si les revenus du foyer excèdent un plafond déterminé en fonction du nombre d'enfants à charge.
Ce complément différentiel serait dû pendant une durée fixée par décret et selon la date de naissance de l'enfant et le nombre d'enfants à charge dans la limite de quatre ans.
5. En outre-mer
Le III du présent article abroge le b du 6° de l'article 11 de l'ordonnance du 26 septembre 1977 qui prévoit pour Saint-Pierre-et-Miquelon un régime du CMG dérogatoire à l'Hexagone 550 ( * ) . Cette abrogation rendrait donc pleinement applicable dans l'archipel l'article L. 521-5 du code de la sécurité sociale tel qu'il résulterait de la présente LFSS 551 ( * ) .
L'ordonnance du 1 er décembre 2021 552 ( * ) prévoit de rendre applicable à Mayotte, sous réserve de quelques adaptations, le complément de libre choix du mode de garde à compter d'une date fixée par décret et au plus tard le 31 décembre 2023. Le IV du présent article modifie l'ordonnance de 2021 avant l'entrée en vigueur des dispositions concernées afin de modifier certaines dispositions pour les adapter au nouveau barème du CMG. En outre, il abroge plusieurs adaptations prévues par l'ordonnance du 1 er décembre 2021 qui ne seraient plus opérantes si le présent article 36 venait modifier l'article L. 531-5 du code de la sécurité sociale.
La direction de la sécurité sociale (DSS) a confirmé l'intention proposée de maintenir l'extension du CMG à Mayotte dans sa version actuelle avant le 31 décembre 2023 avant que la réforme proposée au présent article n'intervienne, au plus tard le 1 er juillet 2025, pour Mayotte comme pour l'Hexagone.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
• Un amendement déposé par le rapporteur Paul Christophe (Horizons), et dont l'irrecevabilité au regard de l'article 40 de la Constitution a été levée par un amendement miroir du Gouvernement, a inséré un I bis au présent article visant à supprimer le plafond minimal d'heures de garde pour bénéficier du CMG « structure » prévu à l'article L. 531-6 du code de la sécurité sociale.
Le huitième alinéa de l'article L. 531-6 du code de la sécurité sociale prévoit en effet que le CMG « structure » n'est versé « que si l'enfant est gardé un minimum d'heures au cours du mois, dans des conditions définies par décret ». Le V de l'article D. 531-23 du code de la sécurité sociale fixe le seuil à 16 heures par mois .
La suppression proposée par le I bis du présent article vise donc à permettre aux familles, ayant recours à une association ou entreprise pour une garde seulement ponctuelle, de bénéficier de l'aide du CMG.
• Un amendement du député Xavier Breton (LR) a modifié le fait générateur du partage du CMG, dans les conditions fixées par décret, en cas de séparation des parents. La garde alternée remplace la séparation comme élément déclencheur du partage de la prestation. Cette substitution est davantage conforme à l'esprit et à l'objectif de la disposition.
• En outre, le présent article a été modifié par neuf amendements d'ordre rédactionnel déposés par le rapporteur Paul Christophe.
Cet article ainsi modifié est considéré comme adopté par l'Assemblée nationale.
III - La position de la commission
1. La réforme du calcul du CMG « emploi direct » : une réforme attendue de longue date mais encore imparfaite
Le rapporteur se réjouit que le présent article signe un retour à une volonté réformatrice des prestations familiales quoiqu'elle demeure limitée et encore imparfaite . Les effets néfastes du mode de calcul actuel, mis en lumière par plusieurs rapports, appelaient une réforme du CMG « emploi direct ». Les modifications ici proposées répondent bien aux principes fixés par le HCFEA en 2021 comme l'a souligné son président, Michel Villac, entendu en audition.
Le rapporteur constate par ailleurs que les éléments qui guident cette réforme sont accueillis favorablement par l'ensemble des associations familiales consultées, à l'exception de l'Union des familles laïque qui pointe le « signal inquiétant » adressé par le Gouvernement qui consiste à « prendre acte de l'insuffisance de l'offre d'accueil du jeune enfant en EAJE ». Sans partager le désaccord de l'UFAL sur le fond de la réforme , le rapporteur ne peut qu'encourager le Gouvernement à ne pas se limiter à une réforme du CMG « emploi direct » mais à poursuivre des objectifs ambitieux pour l'accueil collectif du jeune enfant dans le cadre de la négociation de la prochaine convention d'objectifs et de gestions (COG) avec la Cnaf.
S'agissant des paramètres de la réforme, le rapporteur constate, sur la base des éléments transmis par la DSS, que la linéarisation et le montant horaire du CMG permettront de rendre le recours aux assistantes maternelles ou aux gardes d'enfants à domicile plus juste et plus accessible pour les familles aux ressources les plus modestes . La convergence des aides accordées pour l'accueil collectif en crèche PSU et le recours à une assistante maternelle ou une garde à domicile atténuera la spécialisation des modes de garde selon le niveau de ressources de la famille et laissera véritablement le choix aux familles.
Barème des crèches sous PSU
La réforme proposée du CMG « emploi direct » vise à rendre la prestation linéaire selon le revenu et le volume horaire tout en permettant un taux d'effort des familles identique, à l'image de la participation familiale demandée pour l'accueil en établissements d'accueil du jeune enfant (EAJE) financés par la PSU de la Cnaf.
Cette participation est le résultat du produit du taux d'effort horaire qui est applicable au ménage en fonction de la charge d'enfant (voir tableau ci-dessous), du nombre d'heures facturées et des ressources du foyer prises en compte selon une base identique à celle retenue pour les prestations familiales.
Barème des participations familiales
applicable
du 1
er
janvier 2022 au 31 décembre
2022
Comme le souligne le Haut Conseil, plusieurs effets de cette réforme peuvent être anticipés à savoir :
- une hausse du nombre d'heures de garde à domicile et d'accueil par les assistantes maternelles en raison de l'amélioration de la solvabilité des familles modestes et d'un montant de CMG croissant avec le volume horaire ;
- une augmentation des salaires poussée par la hausse de la demande d'accueil toutefois contenue en raison du plafond de rémunération fixé pour l'octroi du CMG.
De même, l'étude d'impact prévoit que 43 % des familles bénéficiaires actuellement du CMG seraient perdantes pour un montant moyen de 32 € par mois. Le profil des perdants correspond aux parents ayant les plus hauts revenus ou ayant recours à un faible nombre d'heures de garde ou d'accueil sans toutefois que le Gouvernement ou la Cnaf, interrogés sur ce point par le rapporteur en commission, soient en capacité de communiquer des données prévisionnelles plus fines.
Le dispositif proposé prévoit une compensation transitoire pour les bénéficiaires du CMG sous le régime actuel qui s'avèreraient défavorisés lors de l'entrée en vigueur de la réforme en 2025. Cependant, ce montant complémentaire, déterminé par voie réglementaire, demeure incertain et se trouve placé sous conditions de ressources et de recours minimal au mode garde. Ces conditions excluant des familles perdantes de la compensation transitoire ne paraissent pas acceptables au rapporteur. Il est regrettable qu'une réforme du CMG, fût-elle bénéfique dans son ensemble, intervienne au détriment de certaines familles déjà engagées dans un mode de garde.
En outre, Yann-Gaël Amghar, directeur général de l'Acoss caisse nationale, a exposé à la commission les enjeux techniques rencontrés par l'Urssaf pour la mise en oeuvre de la réforme du CMG combinée à l'avance immédiate aux familles du crédit d'impôt pour frais de garde d'enfant. Si le rapporteur prend acte des délais que prendra la rénovation nécessaire du système d'information de Pajemploi, il ne peut que regretter l'entrée en vigueur tardive du nouveau mode de caclul du CMG qui en résulte.
2. L'extension du CMG « emploi direct » pour les familles monoparentales
Le rapporteur souscrit à l'intention des dispositions proposant d'étendre le CMG jusqu'aux 12 ans de l'enfant en cas d'isolement . Toutefois, le rapporteur s'interroge, d'une part, sur la limitation de cette extension au seul CMG « emploi direct ». Ne sont ainsi pas prises en compte les familles monoparentales qui choisissent d'avoir recours à une association ou une autre structure pour recourir à une assistante maternelle ou une garde à domicile et qui bénéficient d'un CMG « structure ».
D'autre part, ainsi que l'Union nationale des associations familiales (UNAF) l'a souligné en audition, en étant circonscrit aux enfants des seules familles monoparentales, le dispositif proposé oublie de nombreux autres parents en situation de précarité ou de difficulté à concilier vie familiale et vie professionnelle . Serait également nécessaire une extension du CMG après les six ans de l'enfant aux ménages dont les revenus sont les plus précaires, mais aussi, comme le propose le HCFEA, aux familles dont les parents perçoivent l'allocation adulte handicapé (AAH), la prestation de compensation du handicap (PCH) ou l'allocation d'éducation de l'enfant handicapé (AEEH).
3. Le partage de la prestation en cas de garde alternée
Le rapporteur accueille favorablement les dispositions conférant une base légale à un partage du CMG en cas de garde alternée de l'enfant par les parents séparés . Toutefois, là encore, le délai d'entrée en vigueur de la disposition, au plus tard le 1 er décembre 2025, paraît comme excessivement tardif, à plus forte raison, eu égard à l'injonction prononcée par le Conseil d'État de faire cesser l'impossibilité de verser le CMG à deux bénéficiaires au titre du même enfant.
Ce délai apparait d'autant plus comme un mauvais présage que la commission a déjà eu l'occasion de regretter l'absence prolongée d'application d'une disposition similaire , promulguée en 2019 553 ( * ) afin de prévoir le partage des aides au logement 554 ( * ) . La parution du décret nécessaire, annoncée pour début 2021 puis repoussée, n'est pas encore intervenue à la date d'écriture de ce présent rapport.
4. La suppression du seuil minimal pour le CMG « structure »
Le rapporteur accueille favorablement la suppression du volume horaire minimal de recours au mode de garde afin de bénéficier du CMG « structure » . Cette condition, absente pour l'application du CMG « emploi direct », introduit un biais injustifié dans le choix des modes de garde pour un accueil ponctuel ou limité des enfants.
En outre, le rapporteur a été alerté par la fédération française des entreprises de crèches (FFEC) sur le plafond limitant le tarif horaire que les micro-crèches dite PAJE peuvent pratiquer pour que les familles puissent en retour bénéficier du CMG « structure » . Ce plafond introduit au dernier alinéa de l'article L. 531-6 du code de la sécurité sociale par la LFSS pour 2014 555 ( * ) n'a pas été révisé depuis le 1 er septembre 2016 et est fixé à 10 euros par heures aux termes de l'article D. 531-23 du même code. Ce défaut d'actualisation régulière alors même que le secteur de la petite enfance a beaucoup évolué ne semble pas participer d'une politique publique efficiente.
La commission a donc adopté un amendement n° 97 du rapporteur visant à prévoir que ce plafond est déterminé chaque année par décret après avis du Haut Conseil de la famille, de l'enfance et de l'âge.
Enfin, ainsi que l'a confirmé à la commission Nicolas Grivel, directeur général de la Cnaf, les assistantes maternelles semblent subir de manière croissante des impayés de salaires de la part les familles. Cette situation risque de fragiliser des professionnels intervenant dans un secteur déjà en difficulté. Le Syndicat professionnel des assistants maternels et des assistants familiaux (Spamaf) et l'Union fédérale nationale des associations de familles d'accueil et assistants maternels (Ufnafaam), entendus par le rapporteur, ont fait part de grandes difficultés procédurales pour obtenir gain de cause dans ces situations. Ils ont également pointé l'absence de réponse efficace et d'aide par Pajemploi ou par les caisses d'allocations familiales.
Le rapporteur estime donc nécessaire de prévoir des dispositions afin d'inciter les familles à honorer les contrats qui les lient aux assistantes maternelles ou aux personnes employées pour une garde d'enfant à domicile. La suspension du versement du CMG à la famille devrait intervenir sans délai lorsque cette dernière n'a pas rémunéré l'assistante maternelle ou la garde à domicile notamment si l'intermédiation par Pajemploi+ n'est pas mise en place. La commission a adopté un amendement n° 95 du rapporteur en ce sens.
La commission a en outre adopté un amendement rédactionnel n° 96 du rapporteur.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
Article 36 bis
(nouveau)
Doublement de la période du congé de présence
parentale pour les fonctionnaires
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, propose d'étendre aux fonctionnaires les possibilités de renouvellement du congé de présence parentale déjà applicables aux salariés.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
I - Le dispositif proposé
A. L'état du droit
• Aux termes de l'article L. 1225-62 du code du travail, le salarié dont l'enfant à charge est atteint d'une maladie, d'un handicap ou victime d'un accident d'une particulière gravité, rendant indispensables une présence soutenue et des soins contraignants, bénéficie d'un congé de présence parentale .
Le nombre de jours de congés à ce titre est au maximum de 310 jours ouvrés 556 ( * ) sur une période maximale de trois ans 557 ( * ) . En application de l'article L. 544-1 du code de la sécurité sociale, le salarié bénéficie, pendant cette durée, d'une allocation journalière de présence parentale (AJPP) versée par la sécurité sociale, d'un montant de 60,14 euros par journée 558 ( * ) . Les mêmes dispositions existent pour les agents publics.
• La loi du 15 novembre 2021 559 ( * ) a assoupli le dispositif, pour les seuls salariés, en prévoyant que, lorsque le nombre maximal de jours de congé de présence parentale est atteint au cours de la période de trois ans et qu'un nouveau certificat médical atteste le caractère indispensable de la poursuite des soins contraignants et d'une présence soutenue, la durée du congé peut être renouvelée une fois à titre exceptionnel et ainsi portée à 620 jours 560 ( * ) .
• La LFSS pour 2022 a revu à la hausse le montant de l'AJPP en prévoyant sa revalorisation annuelle par référence au Smic et a entendu étendre le dispositif de la loi du 15 novembre 2021 aux agents des fonctions publiques d'État , territoriales et hospitalières ainsi qu'aux militaires de carrière et contractuels relevant du code de la défense.
B. Le dispositif proposé
L'extension devrait entrer en vigueur le 1 er janvier 2023. Cependant, la modification a été portée aux trois lois statutaires régissant les fonctionnaires civils lesquelles ont été abrogées par l'ordonnance du 25 novembre 2021 codifiant les dispositions dans le nouveau code général de la fonction publique (CGFP).
C'est pourquoi le présent article tire les conséquences de cette abrogation en proposant d'inscrire cette fois la mesure à l'article L. 632-2 du CGFP. Il prévoit donc, dans les mêmes termes que la LFSS pour 2022, le renouvellement de la période de trente-six mois du congé de présence parentale avant le terme de celle-ci et donc le doublement du nombre de jours maximum de ce congé.
II - La position de la commission: une mesure bénéfique adoptée par le Sénat l'année précédente
Le rapporteur constate que le présent article répond à des difficultés d'entrée en vigueur de dispositions déjà adoptées par le Parlement. Le doublement du nombre de jours du CPP pour les fonctionnaires est une mesure souhaitable dont il ne faudrait pas retarder plus longuement la mise en oeuvre alors que les textes réglementaires d'application de la loi du 15 novembre 2021 ont été publiés le 29 avril 2022 pour permettre la mise en oeuvre de la mesure pour les salariés et pour les militaires 561 ( * ) .
La mesure adoptée par le Sénat dans le PLFSS pour 2022 différait légèrement des termes finalement retenus en nouvelle lecture par l'Assemblée nationale. Les dispositions du Sénat prévoyaient un alignement pérenne du régime de congé de présence parentale applicable aux fonctionnaires sur le régime applicable au salarié . Cette rédaction paraît en effet plus sécurisante. C'est la raison pour laquelle, la commission a adopté un amendement du rapporteur n° 98 visant à rétablir la rédaction adoptée par le Sénat l'année précédente.
La commission vous demande d'adopter cet article ainsi modifié.
Article 36 ter
(nouveau)
Accès des agents publics au congé de
proche-aidant
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, prévoit d'assouplir les conditions d'éligibilité de l'allocation journalière du proche aidant pour les agents publics en miroir des élargissements opérés pour les salariés.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
A. L'état du droit
Prévu aux articles L. 3142-16 et suivants du code du travail, le congé de proche aidant (CPA) , ouvert à tout salarié ou agent de la fonction publique accompagnant un proche âgé ou handicapé en perte d'autonomie, donne droit à l'allocation journalière de proche aidant (AJPA) en application de l'article L. 168-8 du code de la sécurité sociale.
L'article 54 de la LFSS pour 2022 a légèrement assoupli les conditions d'éligibilité du congé et de l'AJPA en supprimant le caractère de « particulière gravité » de la perte d'autonomie pouvant justifier la prise d'un congé de proche aidant . Cette nouvelle condition s'applique pour les salariés aux prestations dues et aux droits ouverts à compter du 1 er juillet 2022 en application du décret d'application publié le 22 juillet 2022. Ce décret a élargi le champ des bénéficiaires du CPA et de l'AJPA en y incluant les personnes accompagnant un proche 562 ( * ) :
- dont le niveau d'autonomie est évalué à un GIR 4 contre seulement un indice GIR 1 à 3 auparavant ;
- bénéficiant d'une prestation reconnaissant un handicap ou une invalidité notamment l'allocation personnalisée d'autonomie (APA) ou une majoration pour tierce personne.
B. Le dispositif proposé
La LFSS pour 2022 a entendu supprimer ce même caractère de particulière gravité de la perte d'autonomie du proche aidé pour les agents publics en modifiant les lois statutaires de 1984 et 1986 régissant les fonctions publiques d'État, territoriale et hospitalière. Ces lois ont toutefois été abrogées à compter du 1 er mars 2023 et remplacées par le code générale de la fonction publique (CGFP) avant même l'entrée en vigueur de la mesure.
• Comme pour les modifications portées à l'article 36 bis concernant l'allocation journalière de présence parentale (AJPP), le présent article 36 ter tire les conséquences de l'abrogation des lois statutaires pour inscrire l'assouplissement des conditions de délivrance de l'AJPA dans le CGFP . Le critère d'une « particulière gravité » de la perte d'autonomie du proche est remplacé par des conditions définies par décret 563 ( * ) .
II - La position de la commission: une mesure utile
La commission a déjà eu l'occasion de se prononcer l'année précédente en faveur de cette mesure qui apporte un assouplissement bienvenu des conditions de bénéfice du congé de proche aidant et de l'AJPA .
La commission vous demande d'adopter cet article sans modification.
Article 36 quater
(nouveau)
Suppression de la condition d'accord explicite du service du
contrôle médical pour procéder au renouvellement de
l'allocation journalière de présence parentale (AJPP)
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, entend supprimer la condition d'accord explicite du service du contrôle médical pour procéder au renouvellement du congé de présence parentale et de l'allocation journalière correspondante.
La commission vous demande de supprimer cet article.
I - Le dispositif proposé
A. L'état du droit : les interventions récentes du législateur
• Ainsi qu'il a été présenté à l'examen de l'article 36 bis , le congé de présence parentale prévu à l'article L. 1225-62 du code du travail et à l'article L. 632-2 du code général de la fonction publique permet au salarié ou au fonctionnaire dont l'enfant à charge est atteint d'une maladie, d'un handicap ou victime d'un accident d'une particulière gravité de cesser le travail afin d'assurer une présence soutenue et les soins contraignants qui sont nécessaires. En application de l'article L. 544-1 du code de la sécurité sociale, le salarié bénéficie, pendant le congé, d'une allocation journalière de présence parentale (AJPP) versée par la sécurité sociale, d'un montant de 60,14 euros par journée 564 ( * ) .
• La loi du 15 novembre 2021 565 ( * ) a assoupli le dispositif en prévoyant que, lorsque le nombre maximal de 310 jours ouvrés 566 ( * ) , est atteint au cours de la période de trois ans et qu'un nouveau certificat médical atteste le caractère indispensable de la poursuite des soins contraignants et d'une présence soutenue, la durée du congé peut être renouvelée une fois à titre exceptionnel 567 ( * ) .
• Ce renouvellement tant du congé de présence parentale que du versement de l'AJPP est soumis à l'accord explicite du service de contrôle médical. Le décret d'application du 28 avril 2022 a donc prévu que le silence gardé par ledit service pendant deux mois valait rejet 568 ( * ) . Il s'agit là d'une dérogation ; la décision de validation du service de contrôle médical pour la demande d'une première période de CPP et d'AJPP peut, quant à elle, se faire implicitement.
B. Le droit proposé : supprimer le régime d'approbation explicite de la demande de renouvellement du congé et de la prestation.
• Le I du présent article vise à rendre implicite la décision d'acceptation du service du contrôle médical rendue sur la demande de renouvellement d'une période de versement d'AJPP, appuyée par un nouveau certificat médical.
• Le II du présent article entend supprimer toute intervention du service du contrôle médical dans l'acceptation de la demande renouvellement du congé de présence parental.
II - La position de la commission : une disposition irrecevable
Sans préjuger de la pertinence du dispositif proposé, le rapporteur s'étonne, en premier lieu, que cet article vise à modifier des dispositions législatives promulguées depuis moins d'un an et dont l'application par les textes règlementaires est intervenue seulement depuis six mois.
En second lieu, le rapporteur constate que ces mesures ont trait aux seules conditions d'acceptation ou de rejet par le service du contrôle médical de la demande de renouvellement de la prestation d'AJPP ou de la période du congé de présence parental . L'irrecevabilité de ces dispositions au titre de l'article L.O. 111-3-8 apparaît donc comme manifeste en ce qu'elles n'ont aucun effet sur les dépenses des régimes obligatoires de base de la sécurité sociale.
En conséquence, la commission a adopté un amendement n° 99 du rapporteur visant à la suppression du présent article.
La commission vous demande de supprimer cet article.
Article 37
Obligation
du versement par l'employeur des indemnités journalières en cas
de maternité, d'adoption et de paternité
Cet article propose de rendre obligatoire le versement par l'employeur au salarié d'une somme au moins égale aux indemnités journalières dues au titre d'un congé maternité, d'adoption ou de paternité et d'accueil de l'enfant. En contrepartie, l'employeur serait subrogé dans les droits des assurés de percevoir l'indemnisation.
La commission vous demande de supprimer cet article.
I - Le dispositif proposé
A. L'état du droit : des indemnités journalières pour maternité, paternité ou adoption versées par les CPAM
Le code du travail comporte les dispositions permettant aux salariés de bénéficier d'un congé maternité , en application des articles L. 1225-17 à L. 1225-28, d'un congé paternité et d'accueil de l'enfant , prévu aux articles L. 1225-35 et L. 1225-36 ou d'un congé d'adoption conformément à l'article L. 1225-37. Ces différents congés ouvrent droit à une indemnisation dans les conditions définies par le code de la sécurité sociale (voir également encadré ci-dessous).
• L' article L. 331 - 3 du code précité prévoit ainsi que les indemnités journalières maternité sont versées à l'assurée pendant une période qui débute six semaines avant la date présumée de l'accouchement et se termine dix semaines après celui-ci à condition de cesser tout travail salarié durant la période d'indemnisation et au moins pendant huit semaines. Cette période est étendue en cas de naissance multiple.
• L' article L. 331 - 8 du même code prévoit que le père salarié, le conjoint, concubin salarié de la mère ou la personne salariée liée à elle par un pacte civil de solidarité reçoit les mêmes indemnités que celles accordées pour un congé maternité. Ces indemnités de paternité et d'accueil de l'enfant sont dues pour une période maximale de 25 jours ou 32 jours en cas de naissance multiple. Ce congé a fait l'objet d'un récent allongement par la LFSS pour 2021 569 ( * ) tandis qu'une période de quatre jours, immédiatement consécutive au congé de naissance de trois jours, est désormais obligatoire.
• L' article L. 331-7 du même code de la sécurité sociale prévoit que le parent adoptif ou accueillant un enfant bénéficie d'indemnités journalières pendant seize semaines au plus ou vingt-deux semaines au plus en cas d'adoptions multiples, à la condition que l'assuré cesse tout travail salarié durant la période d'indemnisation.
Conditions de bénéfice des indemnités journalières
L'octroi d'indemnités journalières est conditionné à plusieurs éléments définis aux articles R. 313-1 à R. 313-17 du code de la sécurité sociale. L'assuré doit, pendant les six mois civils précédents, recevoir une rémunération sur laquelle les cotisations assises sont au moins égales au montant des mêmes cotisations dues pour un salaire égal à 1 015 fois la valeur du Smic horaire ou bien avoir effectué au moins 150 heures de travail salarié ou assimilé au cours des trois mois civils ou des quatre-vingt-dix jours précédents.
Dans le cas où il a exercé une activité saisonnière ou discontinue, les mêmes conditions s'appliquent mais pour des valeurs respectivement de 2 030 fois le Smic horaire ou de 600 heures de travail salarié ou assimilé au cours de douze mois civils ou de 365 jours consécutifs.
L'assurée doit en outre justifier de dix mois d'affiliation à la date présumée de l'accouchement ou à la date d'arrivée de l'enfant au foyer pour bénéficier des indemnités journalières.
Le montant des indemnités journalières est calculé en proportion des rémunérations versées au cours des trois derniers mois dans la limite du plafond mensuel de la sécurité sociale prévu à l'article L. 241-3 du code de la sécurité sociale. En cas d'activité saisonnière ou discontinue, la période de référence est portée à douze mois. Compte tenu du plafond fixé en 2022 à 3 428 euros brut 570 ( * ) , l 'indemnité journalière est ainsi limitée à 89,03 euros.
Le versement des indemnités journalières est assuré par les caisses primaires d'assurance maladie (CPAM) y compris pour les indemnités dues au titre du congé de paternité et d'accueil de l'enfant qui sont financées par la Cnaf. Pour la détermination du montant, l'article R. 323-10 du code de la sécurité sociale dispose que l'employeur doit adresser à la caisse « une attestation se rapportant aux payes effectuées pendant les périodes de référence ». Cette attestation ainsi que les documents nécessaires, comme la déclaration de grossesse et l'arrêt de travail, sont transmis sous forme dématérialisée au moyen d'une déclaration sociale nominative (DSN ) sur la plateforme Net-entreprises ou à défaut, sous forme papier par le salarié auquel l'employeur aura remis l'attestation dûment remplie.
Les entreprises peuvent toutefois choisir de verser aux salariés une somme au moins égale aux indemnités de repos auxquelles il a droit puis de recevoir de la CPAM les indemnités dues. La direction de la sécurité sociale indique que ces entreprises « ne sont pas obligées de pré-calculer l'IJ, mais peuvent choisir de maintenir le salaire et d'attendre la transmission par la CPAM de l'attestation d'IJ pour pratiquer une retenue sur salaire. Ils peuvent également renoncer à la subrogation et récupérer alors directement sur la paie de leur salarié les indemnités journalières versées par la caisse d'assurance maladie au salarié. »
A. Le dispositif proposé : un versement obligatoire des indemnités par les employeurs
Le présent article - au I - crée un nouvel article L. 331-10 du code de la sécurité sociale au sein du chapitre I er du titre II intitulé « Dispositions propres à l'assurance maternité et au congé de paternité et d'accueil de l'enfant ».
Les dispositions proposées pour le nouvel article L. 331-10 prévoient que l'employeur doit garantir le versement d'une somme au moins égale aux indemnités journalières de maternité, paternité ou d'adoption dès l'échéance de paie suivant le congé du salarié.
En conséquence, l'employeur est subrogé de plein droit à l'assuré dans le versement des indemnités journalières dues par la CPAM . Ce versement doit intervenir dans un délai maximal fixé par décret en Conseil d'État. Un décret en Conseil d'État devra aussi prévoir les catégories de salariés pour lesquels ces dispositions ne trouvent pas à s'appliquer. Selon l'étude d'impact, il s'agirait par exemple des salariés des particuliers employeurs.
Le II du présent article prévoit une application par décret échelonnée selon la taille des entreprises et au plus tard le 1 er janvier 2025.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Un amendement du Gouvernement modifiant le régime proposé de versement des indemnités journalières a été intégré au texte.
Après le maintien d'un salaire au moins égal au montant des indemnités, l'employeur pourrait choisir entre deux options :
- la subrogation dans les droits de recevoir les indemnités journalières sans que le salarié ne puisse s'y opposer ;
- le recouvrement de la somme correspondant aux indemnités journalières après leur versement par la CPAM au salarié.
L'exposé sommaire de l'amendement indique que ce recouvrement prendra la forme de retenues sur salaire. Il s'agirait d'une « alternative à la subrogation [qui] entérine une pratique existante dans certaines entreprises et administrations publiques » (voir supra ).
En outre, le texte a été modifié par un amendement d'ordre rédactionnel du rapporteur Paul Christophe.
L'Assemblée nationale est considérée comme ayant adopté cet article ainsi modifié.
III - La position de la commission : une obligation de versement et de subrogation disproportionnée
Selon l'étude d'impact annexée au PLFSS, le délai de versement des indemnités journalières peut être long : le délai moyen de paiement s'établissait à 31,5 jours en 2018. L'étude d'impact précise que ces retards de versement sont souvent la conséquence de transmissions tardives par les employeurs des informations nécessaires à la CPAM. Cette situation peut donc être source d'insécurité pour les salariés en congé. Cependant, le rapporteur est réservé sur le moyen retenu par le présent article pour remédier à ce problème.
D'une part, l'article R. 133-14 du code de la sécurité sociale impose aux employeurs des délais obligatoires de transmission des attestations de salaire, fixés à 5 jours pour les employeurs non subrogés et qui sont liés au calendrier de transmission de la DSN mensuelle pour les employeurs subrogés. Comme le confirme la DSS, ces délais ne sont que très insuffisamment respectés. Le rapporteur s'étonne de cette situation alors que les mêmes dispositions prévoient des pénalités en cas de non-transmission dans les délais réglementaires.
Assurer la mise en oeuvre du droit en vigueur semble la solution à privilégier. 20 % des entreprises selon l'étude d'impact continuent de transmettre sous format papier leur DSN . Inciter plus fortement les entreprises à utiliser les moyens dématérialisés ne pourrait que réduire les délais de versement. La DSS a indiqué au rapporteur que « l'assurance maladie prévoit de renforcer l'offre de services dédiée aux employeurs et de mettre à leur disposition des interlocuteurs et des canaux de contact dédiés. Des échanges entre les caisses d'assurance maladie et les employeurs seront donc facilités. »
D'autre part, si le rapporteur ne peut qu'encourager les entreprises qui le souhaitent à mettre en place un maintien de salaire, l'obligation légale de ce circuit de versement lui semble disproportionnée et présente des incertitudes.
L'étude d'impact confirme que les entreprises de plus petites tailles sont, en proportion, celles qui volontairement recourent le moins au dispositif de subrogation (voir graphique ci-dessous). Bien que le présent article prévoie des applications différées selon l'effectif des entreprises, le rapporteur craint que le présent article ne mette en difficulté les entreprises dont la trésorerie se trouve déjà sous tension notamment parmi les microentreprises (MIC) et les petites et moyennes entreprises (PME) . Le délai maximal de remboursement par la CPAM fixé par décret est loin de paraître une garantie satisfaisante.
Part de salariés bénéficiaires d'indemnités journalières entièrement subrogés selon l'effectif des entreprises
Source : PLFSS, Annexe 9, p. 287
Le rapporteur s'interroge notamment sur les cas où l'employeur maintiendrait le salaire alors que la situation du salarié n'ouvre finalement pas de droits à indemnités journalières. L'employeur aurait certes la possibilité de recouvrer l'indu par retenues sur les salaires versés, mais il devrait tout de même supporter des coûts de trésorerie. De même, des incertitudes subsistent sur le statut, notamment comptable, des sommes versées par l'employeur lorsque celui-ci n'opte pas pour un maintien de salaire .
Au demeurant, le rapporteur constate qu'en dépit de la justification de la place en LFSS développée dans l'étude d'impact, la recevabilité du présent article au regard du domaine des lois de financement de la sécurité sociale n'est pas assurée . La mesure proposée, comprise dans la partie du PLFSS comprenant les dispositions relatives aux dépenses pour l'année à venir, n'entre pas dans le champ de l'article L.O. 111-3-7 du code de la sécurité sociale et ne présenterait, en tout état de cause, qu'un effet trop indirect, au sens de l'article L.O. 111-3-8 du code de la sécurité sociale, sur les comptes des organismes de sécurité sociale.
Pour toutes ces raisons, la commission a adopté un amendement n° 100 du rapporteur visant à la suppression de l'article.
La commission vous demande de supprimer cet article.
Article 37 bis
(nouveau)
Demande de rapport sur la santé et la prévention des
mineurs pris en charge par l'aide sociale à l'enfance
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, vise à demander un rapport au Gouvernement sur la mise en oeuvre des bilans de santé et de prévention devant être réalisés lorsqu'un enfant est accueilli au titre de l'aide sociale à l'enfance.
La commission vous demande de supprimer cet article.
I - Le dispositif proposé
A. L'état du droit
La loi du 14 mars 2016 571 ( * ) a créé une évaluation médicale et psychologique dans le cadre du projet pour l'enfant (PPE) rendu systématique pour chaque enfant protégé par la loi du 5 mars 2007 572 ( * ) . L'article 49 de la loi de financement de la sécurité sociale pour 2020 a refondu cette évaluation médicale et psychologique dans un bilan de santé et de prévention pris en charge par l'Assurance maladie et a précisé son contenu.
L'alinéa 4 de l'article L. 223-1-1 du code de l'action sociale et des familles prévoit ainsi que le bilan de santé doit permettre d'engager un suivi médical régulier et coordonné.
B. Le dispositif proposé
Cet article additionnel résulte d'un amendement déposé par la députée Perrine Goulet.
Il prévoit la remise d'un rapport du Gouvernement au Parlement sur les bilans de santé et de prévention devant être réalisés à l'entrée d'un enfant dans le dispositif de protection de l'enfance et plus généralement sur la santé des mineurs accueillis à l'aide sociale à l'enfance.
II - La position de la commission
Dans son rapport sur le projet de loi relatif à la protection des enfants 573 ( * ) , devenu la loi promulguée le 7 février 2022, le rapporteur Bernard Bonne notait que « si le bilan de santé, pourtant obligatoire, n'est pas encore réalisé dans tous les départements, et de manière systématique, son déploiement semble progresser ».
Une enquête de 2020, citée par ce rapport, montrait qu'au 31 décembre 2019, 91 % des départements répondants indiquaient mettre en oeuvre le bilan de santé à l'entrée de l'enfant dans le dispositif de protection de l'enfance. Les données ne sont toutefois que purement déclaratives.
Le rapporteur comprend l'intention du présent article d'améliorer l'information sur la mise en oeuvre de dispositions légales majeures pour les enfants protégés.
La commission n'a cependant pas dérogé à sa position constante sur les demandes de rapport au Gouvernement, lesquels présentent un taux très bas de remise effective au Parlement et contribuent à une inflation législative peu normative. Elle a donc adopté un amendement n° 101 de son rapporteur visant à supprimer l'article.
La commission vous demande de supprimer cet article.
CHAPITRE VI
BIS
FAVORISER L'EMPLOI DES SENIORS ET RAMENER LE SYSTÈME DE
RETRAITES À L'ÉQUILIBRE
Article additionnel
après l'article 37 bis
Mesures de soutien à l'emploi des
seniors, de compensation de la pénibilité du travail, du handicap
et des carrières longues et de redressement des comptes de la branche
vieillesse
Cet article vise à favoriser le maintien des seniors dans l'emploi, à assurer la prise en compte de la pénibilité du travail, du handicap et des carrières longues pour l'ouverture et le calcul des droits à pension et à permettre le retour du système de retraites à l'équilibre
La commission vous demande d'adopter cet article additionnel dans la rédaction qu'elle vous soumet.
I - La situation financière du système de retraites est particulièrement précaire
A. Une sensible dégradation du solde de la branche vieillesse est prévue pour les prochaines années
Sous l'effet du vieillissement de la population, qui se traduit par le départ en retraite des générations du « baby-boom », les déterminants démographiques du solde du système de retraites tendent à se dégrader sensiblement. Ainsi, la France ne devrait plus compter que 1,2 cotisant par retraité à l'horizon 2070, contre 1,7 aujourd'hui .
Évolution du nombre de cotisants par retraité
Source : Conseil d'orientation des retraites, septembre 2022
À droit constant, il en résultera une sensible détérioration des comptes de la branche vieillesse, qui devrait afficher un déficit de près de 16 milliards d'euros d'ici à 2026 (d'après la trajectoire établie par le Gouvernement en postulant une réforme des retraites dont les paramètres n'ont pu être communiqués au rapporteur, mais dont les effets sur les recettes de la branche sont estimés à + 8 milliards d'euros bruts - hors mesures compensatoires - à l'horizon 2027).
Évolution du solde de la branche vieillesse des ROB de 2020 à 2026
(en milliards d'euros)
Source : Commission des affaires sociales du Sénat, d'après la LFSS pour 2022 et le PLFSS pour 2023
Le système de retraites dans sa globalité, quant
à lui, devrait passer d'un excédent de 0,1% du PIB en 2022 (3,2
milliards d'euros) à
un déficit de
- 0,4 %
du PIB (- 10 milliards d'euros) en 2027
du fait de
dépenses plus dynamiques que la croissance, phénomène
aggravé par les politiques de maîtrise de la masse salariale dans
la fonction publique territoriale et hospitalière, qui entravent la
dynamique des recettes.
En fonction de l'hypothèse de croissance de la productivité retenue, le déficit du système de retraites devrait atteindre de - 1,8 % à 0,2 % du PIB (entre - 45 et +5 milliards d'euros) à l'horizon 2070 en convention EPR 574 ( * ) .
Projections de solde du système de retraites d'ici 2070
Source : Conseil d'orientation des retraites, septembre 2022
B. Seule l'adoption de mesures paramétriques permettra de redresser la situation financière du système de retraites
À législation constante, compte tenu, notamment, des mesures de relèvement de l'âge d'ouverture des droits (AOD) et d'allongement de la durée d'assurance requise (DAR) pour l'obtention du taux plein mises en oeuvre depuis 2010 et d'une entrée toujours plus tardive sur le marché du travail, l'âge moyen conjoncturel de départ en retraite 575 ( * ) est déjà supérieur à l'âge légal . Approchant actuellement 62 ans et demi, il devrait atteindre un peu moins de 64 ans dès la fin des années 2030 .
Évolution de l'âge moyen conjoncturel de départ en retraite
Source : Conseil d'orientation des retraites, septembre 2022
Ainsi, bien que l'AOD soit fixé à 62 ans 576 ( * ) , en pratique, les nouvelles générations partent d'elles-mêmes à la retraite au-delà de cet âge , sous l'effet combiné de l'allongement de la DAR, de l'allongement de la durée des études et des difficultés d'insertion sur le marché du travail 577 ( * ) .
Cette tendance n'est toutefois pas suffisante : d'après les projections du Conseil d'orientation des retraites (COR), en recourant au seul levier de l'âge d'ouverture des droits, en convention EPR et en retenant une hypothèse de croissance annuelle moyenne de la productivité de 1 %, l'âge de départ permettant d'équilibrer structurellement le système de retraites chaque année jusqu'en 2070 s'élèverait à 64,3 ans en 2032 (soit 0,9 an de plus que l'âge moyen conjoncturel projeté à cette date à législation inchangée), à 65 ans en 2040 (1,1 an de plus) et à 65,3 ans en 2050 (1,4 an de plus).
Ajustement de l'âge conjoncturel pour équilibrer structurellement le système de retraites chaque année jusqu'à 2070
Source : Conseil d'orientation des retraites, septembre 2022
Selon la Direction générale du Trésor (DGT), un relèvement de l'AOD de 62 à 64 ans au rythme de 3 mois par génération permettrait, au terme de sa montée en charge, d'accroître le produit des cotisations d'assurance vieillesse de 0,1 point de PIB, soit environ 2,5 milliards d'euros , et celui de diverses recettes supplémentaires (autres cotisations sociales, impôts directs et indirects) de 0,6 point de PIB, soit environ 15 milliards d'euros .
Cette mesure entraînerait également une réduction des dépenses de retraite de l'ordre de 0,4 point de PIB, soit environ 10 milliards d'euros . Il faudrait déduire de ce montant une augmentation des dépenses de prestations sociales de l'ordre de 0,2 point de PIB, soit environ 5 milliards d'euros 578 ( * ) .
Il en résulterait au total une amélioration du solde du système de retraites de l'ordre de 0,5 point de PIB, soit environ 12,5 milliards d'euros , et du solde global des administrations publiques de 0,9 point de PIB, soit environ 22,5 milliards d'euros .
Conséquences financières d'un relèvement de l'âge d'ouverture des droits à 64 ans au terme de sa montée en charge
Source : Direction générale du Trésor, janvier 2022
À défaut d'augmenter les cotisations ou de diminuer les pensions, ce qui n'est pas acceptable compte tenu du niveau des prélèvements obligatoires en France et dans un contexte de forte inflation, qui plus est après plusieurs années de désindexation des pensions par rapport à l'évolution du niveau général des prix, le report de l'AOD et l'allongement de la DAR apparaissent donc comme le seul moyen de ramener le système de retraites à l'équilibre .
Le rapporteur rappelle que l'AOD en France est l'un des plus bas de ceux des pays suivis par le COR .
Âges inconditionnels d'ouverture des droits au 1 er janvier 2022 et à terme dans les pays suivis par le COR
Source : Conseil d'orientation des retraites, janvier 2022
C. Le soutien à l'emploi des seniors doit être un corollaire indispensable à toute réforme des retraites
Une telle réforme n'aurait toutefois aucun sens sans amélioration substantielle du taux d'emploi des seniors, qui figure parmi les moins élevés des principaux pays développés .
Taux d'emploi des 60-64 ans dans les principaux pays développés en 2020
Source : DARES, tableau de bord des seniors, données à fin décembre 2021, avril 2022
En effet, malgré une progression tendancielle du taux d'emploi des seniors sous l'effet des réformes des retraites successives, un tiers des personnes nées en 1950 n'étaient pas en emploi au cours de l'année ayant précédé la liquidation de leur pension .
Situation principale d'activité au cours de l'année précédant la liquidation des droits à retraite
Source : DREES, Les retraités et les retraites , 2022
Pour ces personnes, un report de l'AOD reviendrait à allonger la durée de chômage, d'invalidité ou d'inactivité, ce qui absorberait une partie des retombées financières de la réforme . Cette dernière doit donc impérativement s'accompagner de mesures de soutien au retour ou au maintien dans l'emploi des seniors.
II - Réformer le système de retraites dans le dialogue, la justice et l'équité
La commission a adopté un amendement n° 102 du rapporteur visant à confier à une convention nationale pour l'emploi des seniors et la sauvegarde du système de retraites composée de représentants des partenaires sociaux, de l'État et des associations familiales et de retraités, ainsi que de personnalités qualifiées la charge de proposer des mesures tendant à :
- favoriser le maintien des seniors dans l'emploi , notamment par l'adaptation des dispositifs de retraite progressive et de cumul emploi-retraite ;
- garantir une juste prise en compte de la pénibilité du travail, du handicap et des carrières longues dans la définition des conditions d'ouverture et de calcul des droits à pension et d'accès aux minima de pension, ainsi que pour l'aménagement du temps de travail ;
- harmoniser les règles d'attribution des pensions de réversion et des majorations de pension pour enfants entre les régimes obligatoires de base ;
- assurer l'égalité professionnelle entre les femmes et les hommes ;
- et rétablir l'équilibre financier de l'ensemble des régimes obligatoires de base à l'horizon 2033 .
Ces préconisations feraient alors l'objet d'un projet de loi ou de dispositions spécifiques en PLFSS pour 2024 et seraient débattues par le Parlement.
Dans le cas où la convention n'aboutirait pas à un compromis, plusieurs mesures paramétriques seraient appliquées à compter du 1 er janvier 2024 pour faire face à la dégradation du solde financier de la branche vieillesse et éviter aux générations futures de travailler au-delà de 65 ans , à savoir :
- le maintien de l'âge d'obtention automatique du taux plein à 67 ans ;
- l'accélération de la mise en oeuvre de la réforme dite « Touraine » de 2014 579 ( * ) , de façon à porter la DAR à 172 trimestres, soit 43 annuités, dès la génération 1967 au lieu de la génération 1973 ;
- le report progressif de l'AOD à 64 ans à compter de la génération 1967 ;
- la convergence des régimes spéciaux vers ces paramètres avant 2033 , selon des conditions et un calendrier fixés par décret en Conseil d'État.
À la demande de la commission, la Caisse nationale d'assurance vieillesse (Cnav) a procédé à des simulations des effets des mesures paramétriques ainsi proposées :
- le report de l'AOD à 64 ans permettrait d'améliorer le solde financier du système de retraites de 13,6 milliards d'euros en 2030 ;
- l'accélération de la réforme « Touraine » susciterait une amélioration de 2,9 milliards d'euros à la même échéance .
Effets d'un report de l'AOD sur le solde du système de retraites
(en milliards d'euros 2020)
Source : Caisse nationale d'assurance vieillesse, octobre 2022
Effets d'un allongement de la DAR sur le solde du système de retraites
(en milliards d'euros 2020)
Source : Caisse nationale d'assurance vieillesse, octobre 2022
La commission vous demande d'adopter cet article additionnel dans la rédaction qu'elle vous soumet par l'amendement n° 102.
CHAPITRE
VII
SIMPLIFIER ET MODERNISER LE SERVICE PUBLIC DE LA
SÉCURITÉ SOCIALE
Article 38
Poursuivre
la convergence sociale à Mayotte
Cet article propose de rapprocher le régime mahorais de protection sociale des régimes en vigueur dans l'Hexagone et dans les autres départements et régions d'outre-mer (DROM) s'agissant de la complémentaire santé solidaire et du versement des prestations familiales aux fonctionnaires et magistrats. En outre, il prolonge la période de rachat de trimestres pour les travailleurs indépendants mahorais n'ayant pas pu ouvrir de droit depuis 2012.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
A. La complémentaire santé solidaire
1. L'état du droit : une exonération insatisfaisante du ticket modérateur
Depuis 2003 580 ( * ) , la population mahoraise est couverte par un régime spécial d'assurance maladie, financé par la Caisse nationale de l'assurance maladie (Cnam) sur la base de la solidarité nationale. L'affiliation à ce régime est soumise à des conditions de résidence régulière mais n'est en revanche pas subordonnée au versement de cotisations sociales. Les régimes mahorais et hexagonal font l'objet d'une convergence depuis la départementalisation de la collectivité (voir encadré infra). La complémentaire santé solidaire (C2S), naguère couverture maladie universelle complémentaire (CMU-C), prévue aux articles L. 861-1 et suivants du code la sécurité sociale, n'est toutefois pas applicable à Mayotte.
Départementalisation de Mayotte
La départementalisation de Mayotte a eu pour conséquence de changer le régime constitutionnel applicable à la collectivité d'outre-mer. Désormais régi par l'article 73 de la Constitution, le droit applicable à Mayotte est soumis au principe d'identité législative. Toutefois, les législations applicables à l'Hexagone et aux autres départements et régions d'outre-mer de l'article 73 de la Constitution ne sont étendues à Mayotte que progressivement.
L'étude d'impact accompagnant les projets de loi simple relative au Département de Mayotte 581 ( * ) prévoyait une convergence des dispositions en matière de prestations sociales et de cotisations de sécurité sociale, dans une période de vingt à vingt-cinq ans.
Sur le fondement de l'habilitation législative donnée par l'article 30 de la loi précitée, l'ordonnance n° 2011-1923 du 22 décembre 2011 582 ( * ) a étendu le service de certaines prestations d'assurance maladie sans que la couverture maladie universelle complémentaire (CMU-C) ne soit incluse.
Les assurés mahorais du régime obligatoire d'assurance maladie bénéficient d'une prise en charge hospitalière intégrale 583 ( * ) . Les soins de ville sont quant à eux pris en charge dans les conditions de droit commun, avec application du ticket modérateur, en application de l'article 20-2 de l'ordonnance du 20 décembre 1996 584 ( * ) .
Jusqu'en 2019, l'article 20-11 de l'ordonnance précitée prévoyait que cette contribution de l'assuré au titre du ticket modérateur pouvait faire l'objet d'une prise en charge totale ou partielle par l'État pour les assurés dont les ressources se trouvaient en dessous d'un plafond fixé par voie réglementaire. L'article 53 de la LFSS pour 2019 a modifié l'article 20-11 afin de prévoir une prise en charge intégrale du ticket modérateur pour les assurés dont les ressources n'excèdent pas la moitié du plafond conditionnant le bénéfice de la C2S dans les autres collectivités d'outre-mer 585 ( * ) . Dans ces collectivités, le plafond applicable dans l'Hexagone, fixé chaque année par arrêté ministériel, est majoré de 11,3 % en application de l'article D. 861-1 du code de la sécurité sociale 586 ( * ) .
Montant annuel du plafond de ressources pour l'application de l'article 20-11 du code de la sécurité sociale au 1 er juillet 2022
|
Nombre de personnes du foyer |
Montant des ressources |
|
1 |
5 327 euros |
|
2 |
7 990 euros |
|
2 |
9 588 euros |
|
4 |
11 186 euros |
|
Par personne supplémentaire |
+ 2 131 euros |
Source : Caisse de sécurité sociale de Mayotte
À la suite des travaux récents des juridictions financières 587 ( * ) , l'étude d'impact révèle cependant que « l'exonération du ticket modérateur en vigueur à Mayotte n'est pas [appliquée] en pratique » 588 ( * ) . En outre, ce dispositif ne permet pas aux assurés mahorais de bénéficier de l'ensemble des avantages compris dans la C2S (voir encadré ci-dessous).
La complémentaire santé solidaire
La complémentaire santé solidaire (C2S), créée par l'article 52 de la LFSS pour 2019 589 ( * ) , est ouverte aux assurés bénéficiant de la prise en charge de leurs frais de santé par l'assurance maladie (Puma) au titre de l'activité professionnelle ou de la résidence stable et régulière en France, et disposant de ressources inférieures à un plafond qui varie selon le lieu de résidence et la composition du foyer.
Elle résulte de la fusion, à compter du 1 er novembre 2019, de la couverture maladie universelle complémentaire (CMU-C) et de l'aide au paiement d'une complémentaire santé (ACS).
Elle se divise entre une C2S « sans participation », qui succède à la CMU-C et est versée lorsque les ressources du foyer sont inférieures à un certain plafond, et une C2S « avec participation » , qui succède à l'ACS et est versée sous réserve d'acquitter une participation financière lorsque les ressources du foyer sont comprises entre le plafond susmentionné et ce même plafond majoré de 35 %.
Les bénéficiaires de la C2S ne peuvent être soumis à des dépassements d'honoraires sur les tarifs médicaux en cas de respect du parcours de soins. En outre, ils bénéficient nécessairement du tiers-payant. Depuis le 1 er janvier 2021, le dispositif « 100 % Santé » propose à tous les assurés bénéficiant de la C2S un panier de soins et d'équipements en audiologie, optique et dentaire intégralement pris en charge 590 ( * ) .
La LFSS pour 2022 591 ( * ) a permis l'attribution automatique du droit à la protection complémentaire en matière de santé aux bénéficiaires du RSA, sauf opposition expresse de leur part.
En 2020, la dépense relative à la CSS s'élevait à 2,45 milliards d'euros, dont 2,11 milliards gérés par les régimes obligatoires, et 335 millions pour les assurés relevant d'organismes complémentaires gestionnaires du dispositif.
Source : Rapport de la commission des affaires sociales du Sénat sur le PLFSS pour 2022
2. Le dispositif proposé : une extension de la complémentaire solidaire en matière de santé
Le présent article propose de remplacer l'exonération du ticket modérateur en vigueur à Mayotte par le dispositif de C2S sous réserve de quelques adaptations.
• Le 3° du A du I abroge l'article 20-11 de l'ordonnance qui prévoyait la prise en charge du ticket modérateur.
• Le 4° du A du I propose la création d'un nouveau chapitre intitulé « Protection complémentaire en matière de santé » au sein de l'ordonnance du 20 décembre 1996.
Le texte proposé pour le nouvel article 21-13 prévoit de rendre applicables aux affiliés au régime d'assurance maladie, maternité, invalidité, décès et autonomie de Mayotte et à leurs ayants droit 592 ( * ) les articles du code de la sécurité sociale qui régissent la complémentaire santé solidaire moyennant quelques adaptations.
Le b) du 2° de l'article 21-13 exclut l'allocation supplémentaire d'invalidité (ASI) prévue à l'article L. 815-24 du code de la sécurité sociale pour la détermination des ressources, cette allocation n'existant pas à Mayotte.
Le recours contentieux contre la décision de refus de prise en charge au titre de la C2S d'un assuré mahorais ne serait pas soumis à une obligation de recours préalable - au b) du 3° de l' art. 21-13 . L'assuré disposera de la faculté de saisir la commission de recours amiable.
Au demeurant, l'étude d'impact indique que « pour tenir compte du niveau de vie des assurés mahorais, les conditions financières d'accès à la complémentaire santé solidaire seront adaptées par voie réglementaire ». Les montants du plafond de ressource devraient ainsi être divisés par deux, comme il est actuellement prévu pour le bénéfice de l'exonération du ticket modérateur.
• Le 2° du A du I modifie l'article 20-5-6 de l'ordonnance du 20 décembre 1996 afin de rendre applicable à Mayotte les dispositions de droit commun interdisant aux médecins conventionnés de pratiquer des dépassements d'honoraires pour les actes dispensés aux bénéficiaires de la C2S 593 ( * ) .
• Le présent article - au B du I - modifie l'article L. 781-44 du code rural et de la pêche maritime afin de prévoir que l'attribution de la C2S pour les non-salariés agricoles est assurée par la Caisse de la mutualité sociale agricole d'Armorique désignée par arrêté conjoint des ministres chargés de l'agriculture et de la sécurité sociale pour gérer les différentes branches de la protection sociale à l'exception de la branche famille 594 ( * ) .
• Le C du I précise les conditions d'entrée en vigueur du régime de la C2S qui s'appliquera à compter du 1 er janvier 2024 . Toutefois, les droits accordés au titre de l'exonération du ticket modérateur continueront à produire leurs effets jusqu'à leurs termes ou jusqu'à ce qu'ils soient remplacés par le bénéfice de la C2S attribuée à l'assuré.
• En outre, le 1° du A du I ajoute la couverture des frais relatifs aux activités de télésurveillance médicale aux mesures prise en charge par le régime mahorais d'assurance maladie.
B. Le rachat de trimestres pour les travailleurs indépendants
1. L'état du droit : des travailleurs indépendants mahorais privés de droits à retraite en raison d'un imbroglio juridique et technique
Sur le fondement de l'ordonnance du 22 décembre 2011 595 ( * ) , le pouvoir réglementaire a défini les taux de cotisations d'assurance vieillesse applicables aux salariés mahorais 596 ( * ) en omettant les taux de cotisations applicables aux travailleurs indépendants. La Caisse de sécurité sociale de Mayotte (CSSM) a donc rencontré des difficultés pour recouvrer les cotisations de ces derniers et, en lien avec l'Acoss, a décidé de suspendre totalement le recouvrement des cotisations vieillesse.
Les cotisations dues par les travailleurs indépendants affiliés à la CSSM n'ont donc pas pu être recouvrées et, par conséquent, depuis 2012, les travailleurs indépendants mahorais n'ont pu ouvrir de droits à pension au titre de leur activité durant cette période. Les micro-entrepreneurs versent tout de même leurs cotisations depuis la mise en place du régime micro-social à Mayotte en 2020.
En juin 2019, un décret a finalement fixé les taux de cotisations applicables à ces travailleurs pour les exercices 2019 à 2036, avec effet rétroactif au 1 er janvier 2019 597 ( * ) . Le recouvrement effectif des cotisations n'a toutefois pas encore été possible en raison de contraintes techniques. L'Acoss s'attèle à adapter son système d'information pour que la CSSM puisse procéder au recouvrement. L'étude d'impact annexée au PLFSS pour 2022 prévoyait un appel de cotisations en 2023 au titre de l'année 2022.
C'est pourquoi, l'article 108 de la LFSS pour 2022 a permis aux travailleurs indépendants non agricoles mahorais affiliés à partir du 1 er janvier 2012 au régime de retraite de base obligatoire de racheter des trimestres de retraite de base compris entre le 1 er janvier 2012 et une date fixée par décret ne pouvant excéder le 31 décembre 2022 au titre de ce régime en versant des cotisations sociales.
Les assurés concernés devront présenter leur demande de versement de cotisations entre le 1 er juillet 2022 et le 31 décembre 2026.
Un décret, qui ne semble pas avoir été pris, doit déterminer le montant des cotisations défini sur la base d'assiettes forfaitaires, les conditions de leur versement, les conditions de leur prise en compte dans le calcul de la pension et la nature des pièces justifiant des périodes d'activité en cause.
2. Le dispositif proposé : un prolongement de la période de rachat de trimestres
Le recouvrement des cotisations d'assurance vieillesse ne suit pas le scénario optimiste envisagé en 2022. L'étude d'impact annexée au présent PLFSS indique que la reprise du recouvrement des cotisations ne pourra intervenir avant le 1 er janvier 2025.
• Le II du présent article propose donc de décaler de deux ans :
- la date de fin de la période d'activité au titre de laquelle le rachat de trimestres peut intervenir ; la période courrait du 1 er janvier 2012 au 31 décembre 2024 et non 2022 ;
- la date de fin du délai dans lequel les travailleurs indépendants pour présenter leur demande de versement de cotisations ; il s'étendrait du 1 er juillet 2022 au le 31 décembre 2028 et non plus 2026.
C. Le versement des prestations familiales aux fonctionnaires et magistrats
1. L'état du droit
Le service des prestations familiales aux agents publics de l'État était effectué par les administrations de l'État jusqu'au 1 er janvier 2005 pour l'Hexagone 598 ( * ) et jusqu'au 1 er janvier 2017 pour les départements et régions d'outre-mer 599 ( * ) . Une circulaire interministérielle du 23 août 2004 600 ( * ) et l'article 45 de la loi de financement de la sécurité sociale pour 2016 ont prévu le transfert aux caisses d'allocations familiales du service des prestations familiales dues aux agents de l'État allocataires dans l'Hexagone et dans les DROM.
En application combinée des articles 3 et 19 de l'ordonnance du 7 février 2002, la CSSM gère les prestations familiales dues aux agents mahorais de l'État résidant à Mayotte.
En revanche, en application de l'article 21 de l'ordonnance précitée, le régime mahorais des prestations familiales n'est pas applicable aux magistrats et fonctionnaires civils et militaires de l'État dont le centre des intérêts matériels et familiaux 601 ( * ) est situé hors de Mayotte. Sans faire l'objet exprès d'une disposition légale ou réglementaire, ces derniers reçoivent leurs prestations familiales de l'État, par dérogation aux règles de droit commun en vigueur dans l'Hexagone et dans les autres DROM.
2. Le dispositif proposé : clarifier le versement des prestations familiales dues aux agents de l'État en poste à Mayotte
• Le III du présent article propose que les prestations familiales dues aux magistrats et fonctionnaires civils et militaires de l'État, en poste à Mayotte mais dont le centre des intérêts matériels et moraux se situent dans l'Hexagone, en Guadeloupe, en Guyane, en Martinique, à La Réunion, à Saint-Barthélemy ou à Saint-Martin, soient versées par une ou plusieurs caisses d'allocations familiales désignées par le directeur de la Cnaf et selon les règles applicables dans le territoire concerné .
Ces dispositions entrent en vigueur le 1 er janvier 2023 à l'exception du service du complément de libre choix de mode de garde (CMG), qui ne sera étendu à Mayotte qu'à compter du 31 décembre 2023 602 ( * ) .
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Deux amendements rédactionnels de la rapporteure générale ont été intégrés au texte.
L'Assemblée nationale est considérée comme ayant adopté cet article ainsi modifié.
III - La position de la commission
• S'agissant de la mise en place de la complémentaire santé solidaire, le rapporteur constate qu' en 2018 la commission avait eu l'occasion de regretter que l'extension de la CMU-C ne soit pas proposée alors que la LFSS pour 2019 prévoyait le système d'exonération du ticket modérateur en vigueur aujourd'hui mais inappliqué.
À la suite du déplacement à La Réunion et Mayotte d'une délégation de la commission du 28 février au 5 mars 2022, la commission a adopté un rapport sur l'accès aux soins à Mayotte 603 ( * ) dans lequel elle constate les conséquences néfastes pour la population mahoraise de l'absence d'applicabilité de la C2S. Ces conséquences sont de deux ordres :
- d'une part, des difficultés administratives renforcées ;
- d'autre part, une difficulté financière à accéder aux soins décourageant certains assurés à recourir à la médecine de ville ou aux officines plutôt qu'au centre hospitalier de Mayotte (CHM). Une enquête de l'Insee révèle ainsi que 34 % de la population mahoraise renonce aux soins pour un motif financier 604 ( * ) .
En juillet 2022, la commission a ainsi réitéré ses recommandations de mettre en place la contribution solidaire en matière de santé à Mayotte comme le Gouvernement s'était engagé en 2018 dans le cadre du plan pour l'avenir de Mayotte.
Le rapporteur accueille donc avec satisfaction l'extension prévue au présent article qui participe à la convergence entre les modèles de protection sociale hexagonal et mahorais.
• En ce qui concerne le prolongement de la période de rachat des trimestres, le rapporteur ne peut qu'acter les difficultés techniques qui repoussent à 2025 le recouvrement des cotisations des travailleurs indépendants hors micro-entrepreneurs. Il est toutefois fortement regrettable que la situation, qualifiée d'« incompréhensible » l'an dernier par le rapporteur de la branche vieillesse, se prolonge encore de deux ans. Les sommes que les assurés devront débourser pour racheter des trimestres de cotisations n'en seront que plus lourdes pour leur trésorerie.
• Enfin, s'agissant du versement des prestations familiales à Mayotte, il s'agit là, selon l'étude d'impact, d'une mesure de clarification et de simplification du droit en vigueur pour ces agents publics . Le rapporteur accueille favorablement cette mesure.
Il convient cependant de noter que, tout en poursuivant sa convergence, le régime mahorais de prestations familiales n'est pas encore identique en tout point aux règles applicables hors de Mayotte. Coexisteront donc au sein de la fonction publique d'État, des régimes différents de prestations familiales. Les agents de l'État non-mahorais pourront donc bénéficier de prestations comme la Paje - hors le CMG qui existe à Mayotte, l'allocation de soutien familial (ASF) et l'allocation journalière de présence parentale (AJPP) qui ne sont pas applicables à Mayotte. En revanche, des conditions souvent plus strictes s'appliqueront à eux pour les autres prestations.
La commission vous demande d'adopter cet article sans modification.
Article 39
Moderniser
la couverture sociale à Saint-Pierre-et-Miquelon
Cet article propose de rendre applicables à Saint-Pierre-et-Miquelon plusieurs dispositions du régime de protection sociale en vigueur dans l'Hexagone et dans les départements et régions d'outre-mer.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
A. Le régime de protection sociale de Saint-Pierre-et-Miquelon
Depuis le 1 er janvier 2008, les dispositions légales et réglementaires en vigueur dans l'Hexagone sont en principe applicables de plein droit à Saint-Pierre-et-Miquelon sauf à ce que cette applicabilité soit expressément exclue (voir encadré infra ).
Statut de la collectivité de Saint-Pierre-et-Miquelon
Depuis 2003, la collectivité territoriale de Saint-Pierre-et-Miquelon relève de l'article 74 de la Constitution et est donc soumis au principe de spécialité législative dans les conditions fixées par une loi organique. Aux termes de l'article L.O. 6413-1 du code général des collectivités territoriales issu de la loi organique n° 2007-223 du 21 février 2007, les dispositions législatives et réglementaires sont applicables de plein droit à Saint-Pierre-et-Miquelon , y compris celles intervenues avant la date d'entrée en vigueur de l'article L.O. 6413-1, sans que ce principe fasse obstacle à leur adaptation à l'organisation particulière de la collectivité.
En matière de sécurité sociale, le principe d'identité législative n'a pas produit les effets attendus 605 ( * ) . Le législateur semble maintenir en réalité un régime soumis à extension expresse par la voie de l'ordonnance du 26 septembre 1977 et la loi 7 juillet 1987 modifiée pour l'assurance vieillesse. De fait, l'exposé des motifs du présent article rappelle que « l'archipel est resté à l'écart de réformes majeures en matière de maladie (carte vitale, CMU, PUMa, médecin traitant, C2S...) ».
L'ordonnance du 26 septembre 1977 institue à Saint-Pierre-et-Miquelon une caisse de prévoyance sociale (CPS) qui gère et assure le recouvrement des cotisations sociales, l'action sanitaire et sociale, la gestion des risques maladie-maternité-décès, accidents du travail et maladies professionnelles, vieillesse et le service des prestations familiales.
Cette caisse n'est pas intégrée au réseau du régime général mais une subvention d'équilibre de la CNAM complète le financement du régime à hauteur de 60 % des dépenses en 2018 606 ( * ) . Le régime se singularise par le nombre peu élevé d'affiliés . La CPS gère le service de prestations pour 6 000 assurés sociaux et ayants droit pour la branche maladie, 1 040 allocataires pour la branche famille et 1 638 retraités 607 ( * ) .
B. Le droit proposé : une extension
L'article 39 prévoit de rapprocher les régimes de sécurité sociale de Saint-Pierre-et-Miquelon du régime en vigueur dans l'Hexagone. Le présent article modifie ainsi l'ordonnance du 26 septembre 1977.
1. Affiliation au régime de sécurité sociale sur le critère de résidence stable et régulière
Les habitants de l'archipel ne bénéficient pas de la protection universelle maladie (Puma) mise en place en 2016 et sont toujours soumis au régime de l'assurance personnelle, abrogée pour l'Hexagone à compter de 2000 608 ( * ) .
Le présent article - au 1° du I - propose de fixer dans l'ordonnance le critère de résidence stable et régulière à Saint-Pierre-et-Miquelon comme condition d'affiliation des personnes sans activité professionnelle au régime de sécurité sociale .
Par ailleurs, quel que soit leur lieu de résidence, les personnes exerçant une activité professionnelle à Saint-Pierre-et-Miquelon seraient affiliées à ce régime. Par dérogation déjà largement applicable dans l'archipel, sont affiliés à ce régime :
- les marins de l'Établissement national des invalides de la marine pour les seules prestations familiales et de la branche autonomie ;
- les fonctionnaires civils de l'État et les agents permanents des collectivités territoriales pour les seules prestations familiales, autonomie et prestations en nature du régime d'assurance maladie et maternité ;
- les militaires pour la seule prise en charge des prestations en nature du régime d'assurance maladie et maternité.
Le 5° du I prévoit que les affiliés du régime de sécurité sociale de Saint-Pierre-et-Miquelon bénéficient d'une prise en charge de leurs frais de santé sur le critère de résidence stable et régulière.
En conséquence, le 8° du I vise à abroger l'article 9-8 qui permet la survivance à Saint-Pierre-et-Miquelon du régime de l'assurance personnelle.
Les dispositions proposées au 5° du I prévoient également les modalités de prise en charge des frais de santé des enfants mineurs en leur qualité d'ayants droit d'un assuré social ou d'assurés autonomes s'ils sont pris en charge à l'aide sociale à l'enfance (ASE).
2. Transposition de la mise en oeuvre de la branche autonomie.
Le 11° du I créé un nouvel article 9-11 qui étend à Saint-Pierre-et-Miquelon les dispositions créant la branche autonomie prévue par l'ordonnance du 1 er décembre 2021 609 ( * ) .
Le 3° et 4° du I tirent les conséquences de cette création du régime d'assurance autonomie :
- en prévoyant l'ajout du régime d'assurance autonomie au titre des régimes bénéficiaires de cotisations assises sur les pensions de retraite et les revenus de remplacement au titre du chômage ;
- en proposant, à l'instar des dispositions pour les autres régimes, qu'un arrêté ministériel puisse décider de ne pas appliquer le plafond de la sécurité sociale pour tout ou partie des cotisations destinées au financement du régime d'assurance autonomie lorsque la situation financière de ce régime l'exige.
3. Alignement du prix des produits de santé sur les règles de droit commun
Le 10° du I propose une nouvelle rédaction de l'article 9-10 de l'ordonnance de 1977 afin d'aligner les modalités de détermination du prix des produits de santé à Saint-Pierre-et-Miquelon sur les règles applicables dans les autres départements d'outre-mer 610 ( * ) . Aux termes du 1° du II du présent article, ces dispositions seraient applicables à compter du 1 er juillet 2023.
L'étude d'impact indique que la majoration « outre-mer » des produits de santé fait aujourd'hui l'objet d'un arrêté préfectoral à l'encontre des dispositions de l'ordonnance prévoyant un arrêté ministériel. Les dispositions proposées clarifient la base légale de l'arrêté ministériel. En outre, elles prévoient que la convention nationale entre les pharmaciens titulaires d'officine et l'Assurance maladie est applicable à Saint-Pierre-et-Miquelon .
4. Extension de certaines prestations familiales et autres prestations sociales
Le 11° du I créé un nouvel article 9-11-1 qui étend à l'archipel l'allocation journalière du proche aidant (AJPA) .
Le 12° du I rend applicable :
- l'article L. 522-3 du code de la sécurité sociale qui prévoit le montant majoré du complément familial en cas de ressources inférieures à un plafond ;
- l'article L. 541-5 du même code afin que la CPS assure et réalise le contrôle du versement de l'allocation d'éducation de l'enfant handicapé (AEEH) pour le compte de la CNSA ;
- les articles L. 544-1 à L. 544-10 qui prévoit l'allocation journalière de présence parentale (AJPP) .
Le complément familial majoré et l'AJPP seraient rendus applicables à Saint-Pierre-et-Miquelon à une date fixée par décret et au plus tard à compter du 1 er janvier 2024 - en application du 2° du II du présent article.
Le 13° du I du présent article propose l'abrogation de l'article 11-1 de l'ordonnance de 1977 afin de supprimer l'exigence de cotisations à jour pour le versement des prestations familiales aux travailleurs indépendants. Cette condition n'est plus exigée dans l'Hexagone.
5. Diverses dispositions en matière de sécurité sociale
Le 6° du I étend à Saint-Pierre-et-Miquelon divers articles du code de la sécurité sociale présentés dans ce tableau.
Articles du code de la sécurité sociale dont l'applicabilité à Saint-Pierre-et-Miquelon est proposée
|
Articles |
Résumé des dispositions |
|
L. 160-11 |
Règles de prescription des actions en paiement de l'assurance maladie |
|
L. 160-12 |
Modalités de recouvrement des indus versés par l'assurance maladie |
|
L. 160-14 |
Conditions d'exonération du ticket modérateur |
|
L. 161-9 |
Modalités de rétablissement dans les droits aux prestations en espèces de l'assurance maladie, maternité, invalidité et décès à la sortie des congés maternité, parental d'éducation ou maladie |
|
L. 161-9-2 |
Rétablissement dans les droits aux prestations acquis en cas de reprise du travail après le bénéfice successif d'un congé parental d'éducation ou de la prestation d'accueil du jeune enfant et d'un congé de présence parentale ou de l'allocation journalière de présence parentale |
|
L. 161-9-3 |
Rétablissement dans les droits à prestation en espèces lors du congé de solidarité familiale ou lors de la reprise d'activité |
|
L. 161-13-1 |
Récupération du bénéfice des droits ouverts dans le régime dont les personnes bénéficiaires écrouées relevaient avant la date de leur mise sous écrou |
|
L. 161-15-1 |
Possibilité de perdre le bénéfice de la prise en charge des frais de santé seulement si l'affilié cesse de remplir la condition de résidence régulière et stable ou si elle est présumée absente |
|
L. 161-15-3 |
Rattachement des enfants de parents tous deux assurés d'un régime d'assurance maladie et maternité en qualité d'ayants droit à chacun des deux parents |
|
L. 168-1, L. 168-2 et L. 168-4 à L. 168-7 |
Conditions d'octroi et modalités de versement de l'allocation journalière d'accompagnement d'une personne en fin de vie (AJAP) |
L'AJAP serait rendue applicable à l'archipel à une date fixée par décret et au plus tard à compter du 1 er janvier 2024 - en application du 2° du II du présent article.
Le 9° du I propose le transfert au ministre chargé de la sécurité sociale du pouvoir d'approbation des conventions territoriales entre la caisse de prévoyance sociale et les professionnels de santé exerçant dans l'archipel.
De même, le 2° du I entend transférer à l'autorité compétente de l'État prévue par l'article L. 151-1 du code de la sécurité sociale, soit la mission nationale de contrôle et d'audit des organismes de sécurité sociale rattachée à la direction de la sécurité sociale, le contrôle de légalité des délibérations de la caisse de prévoyance sociale.
Enfin, le 7° du I est d'ordre rédactionnel.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Cinq amendements d'ordre rédactionnel déposés par la rapporteure générale ont apporté des modifications au projet de loi.
L'Assemblée nationale est considérée comme ayant adopté cet article ainsi modifié.
III - La position de la commission
Le rapporteur constate que depuis 2008, et l'affirmation du principe d'identité législative entre l'Hexagone et Saint-Pierre-et-Miquelon, les divergences entre le régime de sécurité sociale hexagonal et celui de l'archipel se sont paradoxalement accrues. Le rapport de février 2020 d'une mission de l'Inspection générale des affaires sociales (Igas) est à ce titre particulièrement éclairant :
« L'architecture juridique définissant le régime est complexe et ancienne, sans que toutes les conséquences de la réforme constitutionnelle de 2003 et de la loi organique de 2007 aient été tirées : même l'administration centrale et a fortiori les services de la CPS n'ont jusqu'à ce jour, pas pleinement intégré que les lois et règlements, anciens ou nouveaux, et en particulier le code de la santé publique et en principe celui de la sécurité sociale, sont de plein droit applicables à Saint-Pierre-et-Miquelon, sauf disposition antérieure contraire explicite et sauf adaptation voulue par le législateur » 611 ( * ) .
À bien des égards, l'absence d'applicabilité ou d'application de certaines réformes en matière de protection sociale semble relever d'omission ou de la trop grande complexité de mise en oeuvre au regard de la taille restreinte du régime. En résulte une certaine forme d'isolement de l'archipel des principales innovations décidées par le législateur ces dernières années.
Le rapporteur accueille donc favorablement les nombreux alignements et extensions de prestations sociales prévus par le présent article. En particulier, l'applicabilité de la condition de résidence stable et régulière pour la prise en charge des frais de santé, des prestations d'AJAP, d'AJPP, d'AJPA et de complément familial majoré est une avancée importante pour les populations de l'archipel.
Le présent article emprunte néanmoins la voie d'une modification de l'ordonnance de 1977. Un chantier plus global de refonte et de clarification des dispositions légales régissant la protection sociale de Saint-Pierre-et-Miquelon semble à terme s'imposer.
La commission vous demande d'adopter cet article sans modification.
Article
40
Amélioration de la réparation des accidents du travail et
maladies professionnelles des non-salariés agricoles
Cet article propose deux mesures en faveur de la réparation des accidents du travail et des maladies professionnels des non-salariés agricoles pluriactifs, d'une part, ainsi que des collaborateurs et aides familiaux, d'autre part.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
I - Le dispositif proposé
A. Permettre le cumul d'indemnités journalières par les non-salariés agricoles pluriactifs victimes d'AT-MP dans le cadre de leur activité salariée
1. La couverture incomplète des non-salariés agricoles pluriactifs
La LFSS pour 2021 612 ( * ) a permis aux assurés non-salariés agricoles ayant par ailleurs une activité salariée de prétendre au versement d'indemnités journalières (IJ) d'assurance maladie auprès du régime général ou du régime des salariés agricoles, en sus de l'indemnité versée par le régime d'assurance contre les accidents du travail et les maladies professionnelles des non-salariés agricoles (ATEXA), lorsqu'ils sont victimes d'un accident du travail ou d'une maladie professionnelle dans le cadre de leur activité non salariée agricole 613 ( * ) .
L'impact financier de cette mesure est très modeste. Selon les informations transmises par la direction de la sécurité sociale (DSS), 18 non-salariés agricoles ont bénéficié à la fois des IJ ATEXA et des IJ du régime des salariés agricoles sur la même période en 2021, pour un montant de 31 600 euros au titre de l'assurance maladie 614 ( * ) .
Toutefois, la situation inverse n'a pas été réglée : si un non-salarié agricole bénéficie d'IJ AT-MP en raison d'un accident du travail ou d'une maladie professionnelle survenue dans l'exercice d'une activité salariée, qu'elle relève du régime général ou du régime agricole, il ne peut pas prétendre en complément au versement d'IJ de l'assurance maladie des non-salariés agricoles (AMEXA). Il en résulte une perte de gains professionnels pour ces assurés lorsqu'ils se trouvent également dans l'incapacité d'exercer leur activité non salariée.
2. L'introduction d'une nouvelle mesure de coordination entre régimes
Le I de l'article 40 prévoit qu'en cas d'incapacité de travail faisant suite à un accident ou à une maladie professionnelle survenus dans le cadre de son activité salariée, la victime qui exerce simultanément une activité non-salariée agricole perçoit , en sus des indemnités journalières AT-MP du régime général ou du régime des salariés agricoles, l'IJ AMEXA .
Le III précise que ces dispositions seront applicables aux accidents du travail et aux maladies professionnelles déclarés à compter du 1 er janvier 2023 .
L'impact financier de la mesure pour le régime des non-salariés agricoles serait de 1,3 million d'euros par an . Cette estimation, basée sur une anticipation de 570 cas annuels (sur 28 500 non-salariés agricoles ayant par ailleurs une activité salariés), apparaît large au regard du faible recours au dispositif réciproque adopté en LFSS pour 2021.
B. Ouvrir la rente ATEXA à partir de 30 % d'incapacité permanente aux non-salariés agricoles autres que le chef d'exploitation
1. Une absence d'indemnisation en cas d'incapacité permanente partielle
Les droits des non-salariés agricoles à une rente en cas d'accident du travail ou de maladie professionnelle varient en fonction de leur statut.
En effet, l'article L. 752-6 du code rural et de la pêche maritime prévoit qu'une rente est attribuée au chef d'exploitation ou d'entreprise agricole lorsque son taux d'incapacité permanente partielle (IPP) est égal ou supérieur à un taux fixé par décret à 30 % 615 ( * ) .
Cette rente est égale à un gain forfaitaire annuel, fixé par arrêté à 13 302,16 euros 616 ( * ) , multiplié par le taux d'incapacité qui peut être préalablement réduit ou augmenté en fonction de sa gravité : il est ainsi réduit de moitié pour sa tranche qui ne dépasse pas 50 % et augmenté de moitié pour sa tranche qui excède 50 % 617 ( * ) ( cf . tableau ci-après).
La rente est revalorisée, au 1 er avril de chaque année en fonction de l'évolution de l'indice des prix, par application du coefficient mentionné à l'article L. 161-25 du code de la sécurité sociale.
Montant des rentes ATEXA en fonction du taux d'incapacité permanente
|
Taux d'incapacité |
Taux retenu |
Rente annuelle versée
|
|
30 % |
15 % |
1 995,32 € |
|
50 % |
25 % |
3 325,54 € |
|
70 % |
55 % |
7 316,19 € |
|
80 % |
70 % |
9 311,51 € |
|
100 % |
100 % |
13 302,16 € |
Source : Commission des affaires sociales du Sénat
En revanche, cette rente n'est ouverte aux conjoints participant à la mise en valeur de l'exploitation ou de l'entreprise et aux aides familiaux qu'en cas d'incapacité permanente totale (IPT) . Ces statuts, qui sont limités à une durée de cinq ans, bénéficient en effet d'une couverture moins complète en lien avec des cotisations moindres.
De même, les exploitants agricoles redevables d'une cotisation de solidarité au titre de l'article L. 731-23 du code rural et de la pêche maritime ne peuvent bénéficier d'une rente ATEXA qu'en cas d'IPT.
Ces assurés ne bénéficient donc d'aucune indemnisation en cas d'AT-MP entraînant une IPP.
2. L'ouverture d'une rente en cas d'incapacité partielle à tous les non-salariés agricoles
Le II de l'article 40 modifie l'article L. 752-6 du code rural et de la pêche maritime afin de prévoir que, lorsqu'un assuré non-salarié agricole, quelle que soit sa qualité, est victime d'un accident du travail ou d'une maladie professionnelle, une rente lui est attribuée dès lors que son taux d'IPP est égal ou supérieur à un taux fixé par décret ( a du 1° ).
Cette rente serait égale, pour les assurés autres que le chef d'exploitation ou d'entreprise, à la moitié de celle prévue pour ce dernier en cas d'IPP ( c du 1° ). Elle s'élèverait ainsi à 997,66 euros pour un taux d'incapacité de 30 % et à 4 655,75 euros pour un taux de 80 % ( cf . tableau ci-dessus).
Le III précise que ces dispositions seront applicables aux accidents du travail et aux maladies professionnelles ayant entraîné une incapacité dont le taux a été fixé postérieurement au 31 décembre 2022 .
Le nombre de nouveaux bénéficiaires étant estimé à 40 chaque année avec une rente moyenne évaluée à 1 613 euros, le coût de la mesure pour le régime des non-salariés agricoles resterait modeste, s'élevant de 64 500 euros en 2023 à 280 000 euros en 2026.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Dans le texte sur lequel le Gouvernement a engagé sa responsabilité devant l'Assemblée nationale en application de l'article 49 alinéa 3 de la Constitution, aucun amendement n'a été retenu sur cet article .
III - La position favorable de la commission
Tout en regrettant que la mesure concernant les non-salariés agricoles pluriactifs ait été oubliée dans la LFSS pour 2021 et n'intervienne que deux ans après sa réciproque, le rapporteur se félicite des améliorations apportées à la couverture des accidents du travail et des maladies professionnelle de ces travailleurs.
Le rapporteur approuve également l'ouverture des rentes ATEXA pour incapacité permanente partielle aux collaborateurs et aides familiaux puisqu'elle établit une équité de traitement avec les chefs d'exploitation ou d'entreprises agricoles à la hauteur de l'effort contributif de ces non-salariés.
La commission a adopté deux amendements de précision rédactionnelle de son rapporteur explicitant le mode de calcul des rentes pour incapacité permanente (n° 103) et précisant les modalités de leur revalorisation (n° 104).
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
Article 40 bis
(nouveau)
Indemnisation des ayants droit des enfants victimes des
pesticides
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, vise à garantir le droit à l'indemnisation par le Fonds d'indemnisation des victimes de pesticides des ayants droit des enfants atteints d'une pathologie résultant de leur exposition prénatale aux pesticides.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
I - Le dispositif proposé : une explicitation de l'indemnisation des ayants droit des enfants victimes de pesticides
A. Le principe de l'indemnisation des enfants au titre de leur exposition prénatale aux pesticides
La LFSS pour 2020 a prévu une indemnisation en réparation des maladies causées par des pesticides présentant un caractère professionnel 618 ( * ) par un Fonds d'indemnisation des victimes de pesticides (FIVP) créé au sein de la caisse centrale de la mutualité sociale agricole (CCMSA) 619 ( * ) .
Le fonds est financé pour partie par des contributions des régimes AT-MP et pour partie par une fraction du produit de la taxe sur la vente des produits phytopharmaceutiques. Ses dépenses se sont élevées, en 2021, à 2,3 millions d'euros.
Outre les assurés des régimes d'assurance obligatoire contre les accidents du travail et les maladies professionnelles et les anciens exploitants agricoles ayant cessé leur activité avant le 1 er janvier 2002, peuvent prétendre à cette indemnisation, au titre de la solidarité nationale, les enfants atteints d'une pathologie résultant directement de leur exposition prénatale du fait de l'exposition professionnelle de l'un ou l'autre de leurs parents à des pesticides. Pour ces derniers, le coût de l'indemnisation est couvert par la taxe sur les produits phytopharmaceutiques.
Une commission d'indemnisation des enfants victimes d'une exposition prénatale aux pesticides est chargée d'examiner les demandes d'indemnisation relatives aux enfants et de se prononcer sur le lien entre la pathologie de l'enfant et son exposition prénatale 620 ( * ) .
Lorsque la commission émet un avis favorable à la demande, le fonds présente, dans un délai d'un mois à compter de la réception de cet avis, une offre d'indemnisation à la victime ou à ses représentants calculée sur la base d'un barème forfaitaire défini par arrêté 621 ( * ) .
B. Les conditions de l'indemnisation des ayants droit des enfants
Les demandes concernant des enfants exposés in utero restent marginales : seuls deux dossiers ont connu une suite favorable, dont un concerne une personne majeure 622 ( * ) .
Il n'en reste pas moins que la loi ne fait actuellement aucune mention de l'indemnisation des ayants droit . Or, la pathologie développée par un enfant a évidemment des incidences, notamment financières, pour sa famille, en particulier ses parents ou tuteurs.
Cependant, ces ayants droit sont déjà pris en compte dans la réglementation applicable : l'arrêté du 7 janvier 2022 fixant les barèmes d'indemnisation forfaitaire prévoit ainsi l'indemnisation des ayants droit, selon des modalités variables en fonction de l'état de santé de la victime et de son âge à la date de la demande.
Ces ayants droit sont définis comme :
- le conjoint, partenaire de pacte civil de solidarité (PACS) ou concubin ;
- l'enfant de la victime, quel que soit son âge ;
- le frère ou la soeur ;
- l'ascendant en ligne directe (parents, grands-parents).
Les règles d'indemnisation des ayants droit varient selon que l'état de santé de la victime est consolidé ou non.
• Avant la consolidation, l'ayant droit qui assume la charge de l'enfant perçoit une rente forfaitaire mensuelle en fonction du taux d'atteinte de la victime directe, allant de 150 euros (taux compris entre 10 % et 19 %) et 650 euros (taux compris entre 80 % et 100 %).
• Après la consolidation, chacun des ayants droit peut percevoir une indemnité en capital dont le montant varie en fonction du taux d'atteinte de la victime.
• En cas de décès de la victime, chacun des ayants droit bénéficie d'une indemnité en capital dont le montant varie en fonction du degré de parenté. En outre, les frais d'obsèques sont couverts dans la limite de 2 500 euros.
C. La proposition de mentionner dans la loi cette prise en compte des ayants droit
Le Gouvernement a retenu, dans le texte sur lequel il a engagé sa responsabilité devant l'Assemblée nationale en application de l'article 49 alinéa 3 de la Constitution, un amendement de M. Thibault Bazin (Les Républicains) et de la rapporteure générale Stéphanie Rist visant à préciser explicitement dans la loi que l'indemnisation des enfants exposés in utero aux pesticides concerne aussi leurs ayants droit .
II - La position de la commission : une précision sans portée immédiate
S'il permet de sécuriser la réglementation déjà applicable, cet article n'a aucun impact réel sur les règles d'indemnisation des victimes de pesticides et les dépenses du FIVP.
Le rapporteur considère néanmoins que cette modification permet de lever l'ambiguïté de la loi sur ce point.
À son initiative, la commission a adopté un amendement n° 105 de coordination.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
Article 40 ter
(nouveau)
Amélioration de l'indemnisation des enfants victimes des
pesticides
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, tend à supprimer certaines déductions du montant de l'indemnisation des enfants atteints d'une pathologie résultant de leur exposition prénatale aux pesticides.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
A. Le principe de déduction des autres indemnités du montant de l'indemnisation forfaitaire des enfants victimes de pesticides
Le Fonds d'indemnisation des victimes de pesticides (FIVP) assure l'indemnisation des enfants atteints d'une pathologie résultant directement de leur exposition prénatale aux pesticides du fait de l'exposition professionnelle de leurs parents ( cf . commentaire de l'article 40 bis ).
Les enfants bénéficient à ce titre d'une indemnisation calculée sur la base de barèmes forfaitaires fixés par arrêté 623 ( * ) .
Cependant, l'article L. 491-3 du code de la sécurité sociale prévoit que le FIVP déduit de cette indemnisation les indemnités de toute nature reçues ou à recevoir d'autres débiteurs du chef du même préjudice .
Ces déductions peuvent inclure, par exemple, la prestation de compensation du handicap (PCH) ou les aides reçues au titre d'un contrat d'assurance complémentaire. En revanche, l'allocation d'éducation de l'enfant handicapé (AEEH), qui constitue une prestation familiale et ne vise pas à réparer un préjudice, ne peut pas être déduite.
Difficilement applicables, ces déductions posent également problème dans leur principe . Dans le cas d'une indemnisation forfaitaire, qui n'a pas vocation à réparer l'intégralité du préjudice mais à compenser un reste à charge pour l'enfant et sa famille, il n'y a pas lieu de prévenir une éventuelle double indemnisation.
B. La proposition de supprimer ces déductions
Le Gouvernement a retenu, dans le texte sur lequel il a engagé sa responsabilité devant l'Assemblée nationale en application de l'article 49 alinéa 3 de la Constitution, un amendement qu'il a déposé visant à supprimer, à l'article L. 491-3 du code de la sécurité sociale, le principe de déduction des autres indemnités reçues du montant de l'indemnisation de l'enfant victime de pesticides .
Au regard du faible nombre de dossiers concernant des enfants, l'impact financier de cette mesure serait marginal.
II - La position favorable de la commission
Le rapporteur considère cette mesure, qui n'aura qu'un impact limité, comme une simplification pertinente , le dispositif existant étant inutilement complexe au regard de la nature de la réparation à laquelle les intéressés peuvent prétendre.
La commission vous demande d'adopter cet article sans modification.
Article 40 quater
(nouveau)
Cumul emploi-retraite des membres élus des organismes de
mutualité sociale agricole et des chambres d'agriculture
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, vise à ouvrir aux élus des organismes de MSA et des chambres d'agriculture le bénéfice des minima de pension et majorations de réversion.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
I - Le dispositif proposé : la non-prise en compte des droits à pension en cours de constitution par les élus des organismes de MSA et des chambres d'agriculture pour l'attribution des minima de pension et majorations de réversion
A. Le législateur a récemment permis aux retraités exerçant des fonctions électives locales d'accéder à divers minima de pension et majorations de réversion
1. Les élus locaux sont affiliés, au titre de la retraite, au régime général et au régime complémentaire des contractuels de la fonction publique
Depuis 2013 624 ( * ) , les élus des collectivités territoriales et leurs délégués au sein des établissements publics de coopération intercommunale (EPCI) sont obligatoirement affiliés au régime général de sécurité sociale pour l'ensemble des risques 625 ( * ) .
Leurs indemnités de fonction sont intégralement assujetties à cotisations sociales lorsque leur montant excède 50 % du plafond annuel de la sécurité sociale (PASS) 626 ( * ) , soit 20 568 euros en 2022. Si elles n'excèdent pas ce montant, seules la CSG et la CRDS sont dues par l'élu.
Toutefois, pour les élus membres de l'exécutif d'une collectivité territoriale ou du conseil de leur EPCI 627 ( * ) qui ont cessé toute activité professionnelle pour l'exercice de leur mandat et qui ne relèvent plus, à titre obligatoire, d'un régime de sécurité sociale, les indemnités de fonction dont le montant est inférieur à 50 % du PASS sont également assujetties à cotisations sociales 628 ( * ) .
Par ailleurs, les élus locaux percevant une indemnité de fonction, quel que soit son montant, sont affiliés au régime de retraite complémentaire des agents contractuels de droit public , géré par l'Institution de retraite complémentaire des agents non titulaires de l'État et des collectivités publiques (Ircantec).
2. En cas de cumul d'une pension et d'un mandat, des droits à pension supplémentaires sont constitués auprès de l'Ircantec
Dans le cas des élus étant par ailleurs retraités, la règlementation applicable en matière de constitution de droits à pension en contrepartie des cotisations versées diffère selon le régime.
Jusqu'en 2014, l'élu cotisant au régime général y ouvrait de tels droits uniquement si la pension qui lui était servie au titre de son activité professionnelle relevait d'un autre régime. En effet, une pension liquidée ne peut être révisée pour tenir compte de versements de cotisations afférents à une période postérieure à la date de sa liquidation 629 ( * ) .
Depuis la réforme dite « Touraine » 630 ( * ) , la reprise d'une activité par le bénéficiaire d'une pension de retraite personnelle versée par un régime obligatoire de base et ayant pris effet à compter du 1 er janvier 2015 n'ouvre pas de nouveaux droits à pension de base ou complémentaire 631 ( * ) .
Concrètement, les revenus tirés de l'activité professionnelle reprise sont assujettis à cotisations, mais celles-ci sont versées au titre de la solidarité, donc sans contrepartie, puisqu'elles ne permettront pas d'augmenter le montant de la pension de l'assuré une fois l'activité cessée.
Bien que cette règle ait été transposée au régime complémentaire des contractuels de la fonction publique 632 ( * ) , il n'en va pas ainsi, à titre dérogatoire, des cotisations versées à l'Ircantec par les élus locaux. En effet , la lettre interministérielle du 8 juillet 1996 permet aux retraités exerçant un mandat électoral local d'ouvrir à ce titre de nouveaux droits à pension auprès du régime de retraite complémentaire, et ce, y compris s'ils perçoivent déjà une pension servie par l'Ircantec.
Dans ce dernier cas, deux configurations sont envisageables :
- soit la pension a été acquise au titre d'un mandat appartenant à la même catégorie que celui au titre duquel les cotisations sont dues 633 ( * ) . Le versement de la pension est alors suspendu et des droits supplémentaires sont constitués par l'assuré en contrepartie des cotisations versées . Au terme du mandat, la pension fera l'objet d'une nouvelle liquidation ;
- soit la pension a été acquise au titre d'un mandat appartenant à une catégorie différente de celui au titre duquel les cotisations sont dues. Le montant de la pension est alors maintenu, tandis que les cotisations versées permettent d'ouvrir des droits au titre du mandat exercé . Au terme du mandat, la seconde pension ainsi constituée sera liquidée.
Une illustration : le cas d'un maire retraité
Un ancien maire percevant une pension Ircantec au titre de ce mandat continue de percevoir cette dernière lorsqu'il est élu conseiller départemental, car le mandat repris appartient à une catégorie différente de celui au titre duquel la pension lui est servie. Il cotise alors à l'Ircantec au titre de son nouveau mandat et percevra, à son terme, une seconde pension correspondant à ces versements.
À l'inverse, si le même maire retraité devient conseiller municipal délégué, le versement de sa pension est suspendu, car ces deux mandats relèvent de la catégorie des mandats municipaux. Les cotisations versées au titre du nouveau mandat viennent alors constituer des droits à pension qui s'imputent à la pension suspendue, laquelle sera liquidée au terme du mandat de façon à tenir compte des versements postérieurs à la première liquidation.
Le législateur a récemment régularisé ce dispositif 634 ( * ) , qui reposait sur une simple lettre interministérielle dérogeant à des dispositions de niveau législatif.
3. Ce dispositif dérogatoire faisait toutefois obstacle à l'attribution de certains minima de pension et majorations de réversion aux retraités exerçant un mandat local
L'obtention des minima de pension et des majorations de réversion accordés par les régimes alignés est conditionnée à la liquidation par l'assuré de l'ensemble de ses pensions de retraite auprès des régimes obligatoires de base et complémentaire.
Tel est le cas :
- du minimum contributif (MiCo) du régime général et du régime des salariés agricoles 635 ( * ) , accordé aux bénéficiaires d'une pension à taux plein 636 ( * ) dont le montant total des pensions personnelles de retraite n'excède pas 1 299,36 euros par mois en 2022 637 ( * ) . Lorsque le montant cumulé des pensions de retraite personnelles de l'assuré majorées, le cas échéant, du MiCo excède ce plafond, la majoration est réduite à due concurrence du dépassement. Fixé à 678,71 euros par mois, le montant du MiCo est porté à 741,64 euros par mois si l'assuré justifie d'une durée d'assurance au moins égale à 120 trimestres 638 ( * ) ;
- de la majoration de réversion du régime général et du régime des salariés agricoles 639 ( * ) , accordée au conjoint survivant ayant atteint l'âge d'annulation de la décote, soit 67 ans, et dont le total des pensions personnelles de retraite et de réversion n'excède pas 919,77 euros par mois en 2022. Cette majoration est égale à 11,10 % de la pension de réversion 640 ( * ) ;
- de la majoration de réversion du régime des non-salariés agricoles 641 ( * ) , accordée dans les mêmes conditions et de même niveau qu'au régime général 642 ( * ) ;
- de la pension majorée de référence (PMR) du régime des non-salariés agricoles 643 ( * ) , accordée aux assurés justifiant, dans un ou plusieurs régimes obligatoires, de la durée d'assurance permettant l'obtention du taux plein ou, à défaut, ayant atteint l'âge d'annulation de la décote 644 ( * ) . Le montant de la PMR est fixé à 741,64 euros par mois en 2022. Si l'assuré ne justifie pas d'une carrière complète accomplie au régime des non-salariés agricoles, ce montant est calculé au prorata de la durée d'assurance qu'il y a accomplie par rapport à la durée d'assurance nécessaire à l'obtention d'une pension à taux plein. Lorsque le montant cumulé des pensions servies à l'assuré par l'ensemble des régimes obligatoires de base et complémentaires et de la majoration de pension excède 953,45 euros par mois 645 ( * ) , cette dernière est réduite à due concurrence du dépassement 646 ( * ) ;
- du complément différentiel de points de retraite complémentaire obligatoire (CDRCO) du régime des non-salariés agricoles 647 ( * ) , accordé aux chefs d'exploitation ou d'entreprise agricole justifiant, dans un ou plusieurs régimes obligatoires, de la durée d'assurance permettant l'obtention du taux plein, dont 17,5 années au régime des non-salariés agricoles en qualité de chef d'exploitation ou d'entreprise agricole 648 ( * ) . Le CDRCO permet de porter la pension de retraite à un niveau minimal, fixé à 85 % du Smic, pour une carrière complète accomplie en qualité de chef d'exploitation ou d'entreprise agricole . Si l'assuré ne justifie pas d'une carrière complète accomplie en cette qualité, le montant du CDRCO est calculé au prorata de la durée d'assurance accomplie en cette qualité par rapport à la durée d'assurance nécessaire à l'obtention d'une pension à taux plein. Lorsque le montant de l'ensemble des pensions de droit propre servies à l'assuré incluant le montant du CDRCO excède 85 % du Smic 649 ( * ) , le montant du CDRCO est réduit à due concurrence du dépassement .
Or, cette condition était susceptible de faire obstacle à l'éligibilité d'un élu local retraité à ces minima de pension et/ou majorations de réversion. En effet, dans un tel scénario, l'intéressé constitue des droits à pension auprès de l'Ircantec au titre de son mandat ; il ne satisfait donc pas à la condition de subsidiarité requise pour l'obtention du CDRCO dès lors que l'ensemble de ses pensions de retraite personnelles n'ont pas été liquidées . Il lui aurait donc fallu renoncer à son mandat et liquider la pension afférente pour bénéficier du minimum de pension à 85 % du Smic.
Dans le but de ne pas décourager l'exercice de mandats locaux par les retraités, par lettre ministérielle du 25 mars 2022, le ministre de l'agriculture et de l'alimentation, le ministre délégué chargé des comptes publics et le secrétaire d'État chargé des retraites et de la santé au travail ont donné instruction aux directeurs de l'Ircantec, de la Caisse nationale d'assurance vieillesse (Cnav) et de la Caisse centrale de la mutualité sociale agricole (CCMSA) de « ne pas tenir compte durant leur mandat des droits en cours de constitution à l'Ircantec par les élus locaux bénéficiaires du dispositif dérogatoire institué par la lettre interministérielle de 1996 » pour l'attribution des minima de pension et des majorations de réversion évoqués plus avant - et donc de déroger à la loi , tout en précisant qu' « une fois liquidés, ces droits devront être pris en compte dans le calcul des minima de pension ».
Finalement, le législateur a donné une base légale à ce dispositif en permettant que les droits en cours de constitution auprès de l'Ircantec au titre des indemnités de fonction des élus locaux ne soient pas pris en compte pour l'attribution du MiCo, de la majoration de réversion des régimes alignés, de la PMR et du CDRCO 650 ( * ) .
4. Les indemnités perçues par les élus des organismes de MSA et des chambres d'agriculture font obstacle à l'attribution à ces derniers des minima de pension et majorations de réversion
Les membres élus des organismes de MSA et du réseau des chambres d'agriculture perçoivent des indemnités forfaitaires au titre de leurs fonctions et sont par conséquent assimilés à des salariés agricoles .
Ils s'acquittent donc de cotisations auprès de la MSA ainsi que de l'Ircantec au titre de la retraite complémentaire et acquièrent des droits à pension supplémentaires à ce titre .
Sont concernés :
- les membres élus des trois collèges électoraux des caisses départementales et pluri-départementales de MSA, de la CCMSA et de leurs associations et groupements 651 ( * ) ;
- les membres élus des chambres départementales, interdépartementales et régionales et du bureau de Chambres d'agriculture France 652 ( * ) .
Le Gouvernement propose aujourd'hui de prévoir la non-prise en compte des droits en cours de constitution auprès de la MSA par ces élus au titre des indemnités perçues dans le cadre de leurs missions pour l'attribution des minima de pension et majorations de réversion .
B. Les minima de pension et majorations de réversion doivent pouvoir être accordés aux élus des organismes de MSA et des chambres d'agriculture
Cet article, issu de deux amendements identiques du Gouvernement et du groupe Gauche démocrate et républicaine - NUPES réputés adoptés par l'Assemblée nationale, modifie l'article 11 de la loi n° 2022-1158 du 16 août 2022 portant mesures d'urgence pour la protection du pouvoir d'achat, qui permet aux retraités exerçant un mandat local d'accéder au Mico, à la majoration de réversion des régimes alignés, à la PMR et au CDRCO tout en constituant des droits auprès de l'Ircantec au titre de leurs indemnités de fonction, de façon à étendre l'accès aux minima de pension et majorations de réversion aux retraités élus au sein des organismes de MSA et des chambres d'agriculture .
II - La position de la commission : une régularisation bienvenue
La commission avait approuvé, lors de l'examen du projet de loi portant mesures d'urgence pour la protection du pouvoir d'achat en juillet dernier, la non-prise en compte des droits à pension en cours de constitution par les retraités exerçant un mandat local pour l'attribution des minima de pension et majorations de réversion.
Elle avait d'ailleurs donné, à cette occasion, une base légale à la constitution de droits à pension supplémentaires par ces assurés en contrepartie des cotisations versées au titre de leurs indemnités de fonction, qui n'était plus conforme à la loi depuis 2015.
En effet, la commission juge indispensable de favoriser l'engagement des Français, et notamment des retraités, au service de leurs concitoyens .
Il en va de même des retraités élus au sein des organismes de MSA et des chambres d'agriculture, qui font don de leur temps au bénéfice du monde agricole .
Sur la proposition du rapporteur, la commission a adopté un amendement rédactionnel n° 106.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
CHAPITRE
VIII
RENFORCER LES ACTIONS DE LUTTE CONTRE LES ABUS ET LES FRAUDES
Article
41
Renforcement de la lutte contre la fraude sociale
Cet article prévoit plusieurs dispositions de nature à renforcer les moyens de la lutte contre la fraude sociale et à simplifier les procédures afférentes.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
I - Le dispositif proposé : diverses dispositions tendant à favoriser la lutte contre la fraude sociale
A. La lutte contre la fraude aux cotisations et aux prestations sociales doit encore être amplifiée
1. La transmission d'informations par les greffiers des tribunaux de commerces aux agents de contrôle de l'État et des organismes de protection sociale
Les greffiers des tribunaux de commerce disposent de nombreux documents et informations remis par les entreprises à l'occasion de leur création, d'éventuelles modifications ou de leur extinction, et qui peuvent s'avérer révélateurs de fraude aux cotisations ou prestations sociales , notamment :
- de faux documents remis lors de l'inscription d'une société au registre du commerce et des sociétés ;
- des modifications de statut ;
- des changements fréquents de siège social et/ou de gérance sur de courtes périodes ;
- des cessions de parts sociales multiples précédant une liquidation judiciaire.
Le Gouvernement entend donc leur permettre de communiquer les éléments recueillis dans l'exercice de leurs missions aux agents de contrôle de l'État et des organismes de protection sociale .
Il est d'ailleurs déjà permis à l'autorité judiciaire de communiquer aux organismes de protection sociale toute indication qu'elle recueille, à l'occasion de toute procédure judiciaire , de nature à faire présumer une fraude sociale ou une manoeuvre ayant eu pour objet ou pour résultat de frauder ou de compromettre le recouvrement des cotisations et contributions sociales 653 ( * ) .
2. La simplification de la procédure de mise en oeuvre d'une pénalité en cas de manquement ou de fraude dans les branches famille et vieillesse
En cas de manquement ou de fraude de l'assuré 654 ( * ) , les directeurs des caisses chargées de la gestion des prestations familiales ou des prestations d'assurance vieillesse peuvent émettre un avertissement ou prononcer une pénalité à l'encontre de la personne fautive 655 ( * ) .
Le montant de la pénalité est fixé en fonction de la gravité des faits, dans la limite de quatre fois le plafond mensuel de la sécurité sociale, soit 13 712 euros en 2022 ; cette limite est doublée en cas de récidive dans les trois ans 656 ( * ) .
Lorsque l'intention de frauder est établie , le montant de la pénalité ne peut être inférieur à un trentième du plafond mensuel de la sécurité sociale, soit 114 euros en 2022, la limite étant portée à huit fois le montant du plafond mensuel de la sécurité sociale, soit 27 424 euros en 2022. En cas de fraude commise en bande organisée, cette limite est portée à seize fois le plafond mensuel de la sécurité sociale, soit 54 848 euros en 2022.
En termes de procédure, le directeur de l'organisme en cause notifie le montant envisagé de la pénalité et les faits reprochés à la personne en cause, afin qu'elle puisse présenter ses observations écrites ou orales dans un délai d'un mois .
À l'issue de ce délai, le directeur prononce, le cas échéant, la pénalité et la notifie à l'intéressé en lui indiquant le délai dans lequel il doit s'en acquitter ou les modalités selon lesquelles elle sera récupérée sur les prestations à venir.
La personne concernée peut alors former, dans un délai d'un mois à compter de la réception de cette notification 657 ( * ) , un recours gracieux auprès du directeur contre sa décision. Celui-ci statue après avis d'une commission du conseil d'administration de l'organisme , qui apprécie la responsabilité de l'intéressé dans la réalisation des faits reprochés. Si elle l'estime établie, elle propose, dans le délai d'un mois, le prononcé d'une pénalité dont elle évalue le montant. Son avis est adressé simultanément au directeur de l'organisme et à la personne concernée.
La mesure finalement prononcée par le directeur dans le délai d'un mois doit être motivée et peut faire l'objet d'un recours contentieux .
Procédure de mise en oeuvre d'une
pénalité en cas de manquement
ou de fraude de l'assuré
dans les branches famille et vieillesse
Source : Commission des affaires sociales du Sénat, d'après la législation en vigueur
Le Gouvernement souhaite simplifier cette procédure redondante et complexe en la calquant sur celle qui s'applique à la branche maladie 658 ( * ) .
Ainsi, une fois les observations écrites ou orales de l'assuré formulées, le directeur de l'organisme de prise en charge pourrait soit abandonner la procédure, soit notifier un avertissement à l'intéressé, soit saisir directement la commission du conseil d'administration, ce qui revient à supprimer la seconde notification de la pénalité prononcée , à rendre caduque, ce faisant, la possibilité de former un recours gracieux à son encontre et, par conséquent, à réd uire potentiellement la durée globale de la procédure d'un mois .
Cette mesure se justifie d'autant mieux que nombre d'assurés engagent une procédure contentieuse à l'encontre de la décision du directeur de l'organisme concerné en parallèle de leur recours gracieux.
3. L'augmentation des plafonds de pénalité en cas de fraude à l'assurance maladie
Dans la branche maladie, le montant de la pénalité prononcée en cas de manquement ou de fraude est fixé en fonction de la gravité des faits reprochés :
- soit proportionnellement aux sommes concernées dans la limite de 70 % de celles-ci ;
- soit, à défaut de sommes déterminées ou clairement déterminables, réserve faite de la procédure spécifique reposant sur l'échantillonnage 659 ( * ) , forfaitairement dans la limite de quatre fois le plafond mensuel de la sécurité sociale, soit 13 712 euros en 2022 660 ( * ) .
Ces plafonds sont fixés à 200 % des sommes concernées et quatre fois le plafond mensuel de la sécurité sociale en cas de fraude établie et à 300 % des sommes concernées et huit fois le plafond mensuel de la sécurité sociale, soit 27 424 euros en 2022, en cas de fraude commise en bande organisée.
Le Gouvernement estime que ces niveaux sont relativement faibles au regard des enjeux financiers liés à certaines catégories de professions de santé et propose de porter les plafonds à 300 % des sommes concernées et huit fois le plafond mensuel de la sécurité sociale en cas de fraude établie et à 400 % des sommes concernées et seize fois le plafond mensuel de la sécurité sociale, soit 54 848 euros en 2022, en cas de fraude commise en bande organisée.
4. L'attribution du droit de communication aux agents chargés du recouvrement des créances nées d'un constat de travail illégal
Le droit de communication permet d'obtenir de tiers, sans que s'y oppose le secret professionnel, les documents et informations nécessaires :
- aux agents des organismes de sécurité sociale pour contrôler la sincérité et l'exactitude des déclarations souscrites ou l'authenticité des pièces produites en vue de l'attribution et du paiement des prestations servies par les organismes concernés ;
- aux agents des Urssaf et des caisses de mutualité sociale agricole (MSA) chargés du contrôle pour accomplir leurs missions de contrôle et leur mission de lutte contre le travail dissimulé ;
- aux agents des organismes de sécurité sociale pour recouvrer les prestations versées indûment ou des prestations recouvrables sur la succession 661 ( * ) .
Les documents et informations sollicitées par ces agents doivent leur être communiqués dans les trente jours qui suivent la réception de la demande. Le silence gardé ou le refus de déférer à une demande est puni d'une pénalité de 1 500 euros par cotisant, assuré ou allocataire concerné , sans que le total de la pénalité puisse être supérieur à 10 000 euros.
Toutefois, les agents chargés du recouvrement des créances nées après le constat d'une infraction de travail dissimulé ne bénéficient pas de cette prérogative et ne peuvent donc pas solliciter des informations au sujet de la situation bancaire des personnes fautives.
Les procédures de recouvrement de créances nées d'un constat de travail dissimulé étant décrites comme « souvent longues et coûteuses pour un résultat incertain » par l'étude d'impact du PLFSS pour 2023, notamment en raison de l'insolvabilité réelle ou organisée de la personne fautive, le Gouvernement souhaite accorder le droit de communication aux agents qui en sont chargés .
5. L'interconnexion des données non nominatives issues du droit de communication avec les données de la MSA
Depuis 2016 662 ( * ) , le droit de communication peut porter sur des informations relatives à des personnes non identifiées 663 ( * ) .
Le silence gardé ou le refus de déférer à une demande de communication portant sur de telles informations est puni d'une pénalité de 5 000 euros, qui s'applique pour chaque demande, dès lors que tout ou partie des documents ou renseignements sollicités n'est pas communiqué.
La demande doit comporter plusieurs précisions, à savoir :
- la nature de la relation juridique ou économique existant entre la personne à qui la demande est adressée et les personnes qui font l'objet de la demande ;
- des critères relatifs à l'activité des personnes qui font l'objet de la demande , dont l'un au moins des trois critères suivants :
- lieu d'exercice de l'activité ;
- niveau d'activité ou niveau des ressources perçues ;
- mode de paiement ou de rémunération ;
- la période, éventuellement fractionnée, mais ne pouvant excéder dix-huit mois, sur laquelle porte la demande 664 ( * ) .
En 2020 665 ( * ) , le législateur a permis de procéder à l'interconnexion des données ainsi obtenues avec les données des Urssaf au titre de l'accomplissement de leurs missions de contrôle et de lutte contre le travail dissimulé. Il s'agit notamment de favoriser la lutte contre la sous-déclaration et le travail dissimulé via les plateformes numériques.
Le Gouvernement propose aujourd'hui d' autoriser l'interconnexion des données issues du droit de communication avec celles des caisses de MSA , qui, d'après l'étude d'impact, « sont également impactées par des activités professionnelles agricoles effectivement exercées via des plateformes numériques, mais n'ayant pas donné lieu à déclaration et assujettissement auprès des caisses concernées. »
6. L'attribution de pouvoirs de police judiciaire aux agents de contrôle des organismes de protection sociale et de l'inspection du travail pour lutter contre les fraudes commises par le biais des communications électroniques
Le Gouvernement souhaite renforcer la lutte contre les fraudes à enjeux, notamment par le recours aux outils numériques.
En premier lieu, il est proposé de conférer des prérogatives de police judiciaire aux agents des organismes de protection sociale 666 ( * ) , des caisses de MSA 667 ( * ) et de Pôle emploi 668 ( * ) chargés du contrôle afin de leur permettre de :
- rechercher les infractions d'escroquerie 669 ( * ) et de faux et usage de faux 670 ( * ) de nature à porter préjudice à ces organismes ;
- constater les infractions par des procès-verbaux faisant foi et transmis au procureur de la République ;
- enquêter en ligne sous pseudonyme afin de constater les infractions commises par la voie des communications électroniques ;
- solliciter tout document ou information nécessaire à l'accomplissement de leur mission ;
- entendre toute personne susceptible d'apporter des éléments utiles à leur enquête.
D'autre part, les agents de contrôle de l'inspection du travail 671 ( * ) , les agents de contrôle du travail illégal des organismes de sécurité sociale et des caisses de MSA 672 ( * ) , et les agents de Pôle emploi chargés de la prévention des fraudes 673 ( * ) , qui disposent déjà de pouvoirs de police judiciaire, seraient également habilités à rechercher sous pseudonyme les infractions de travail illégal commises par la voie des communications électroniques .
7. Des recettes non négligeables pourraient découler de ces dispositions
Au total, le Gouvernement évalue les recettes supplémentaires générées par l'ensemble de ces mesures à 48,4 millions d'euros par an , dont 21,2 au bénéfice des branches maladie et AT-MP, 14,3 pour la branche vieillesse, 13 au titre de la branche famille et 4 au profit de Pôle emploi.
B. Le PLFSS pour 2023 prévoit plusieurs mesures permettant de compléter l'arsenal de lutte contre la fraude sociale
Le I modifie le chapitre 4 ter du titre I er du livre I er du code de la sécurité sociale.
Le 1° modifie l'article L. 114-10 qui détermine les prérogatives des agents des organismes de protection sociale chargés du contrôle, de façon à préciser que les constatations établies par ces agents à l'occasion de leurs contrôles font foi , qu'elles figurent ou non dans un procès-verbal.
Le 2° modifie l'article L. 114-10-1 qui permet aux agents des organismes de protection sociale, des Urssaf et des caisses de MSA chargés du contrôle, de mener des contrôles pour le compte de plusieurs organismes appartenant éventuellement à différentes branches et différents régimes de sécurité sociale, afin d'indiquer que les constatations transmises par ces agents à un autre organisme de protection sociale font foi , qu'elles figurent ou non dans un procès-verbal.
Le 3° modifie l'article L. 114-16, qui permet à l'autorité judiciaire de communiquer aux organismes de protection sociale des informations recueillies à l'occasion d'une procédure judiciaire et susceptibles de faire présumer une fraude sociale, afin d' autoriser les greffiers des tribunaux de commerce à communiquer, à titre gratuit, aux agents de contrôle de l'État et des organismes de protection sociale, tout renseignement et tout document qu'ils recueillent à l'occasion de l'exercice de leurs missions, de nature à faire présumer une fraude sociale ou une manoeuvre ayant eu pour objet ou pour résultat de frauder ou de compromettre le recouvrement des cotisations et contributions sociales.
Le 4° modifie l'article L. 114-17 qui détermine les cas de manquement et de fraude dans lesquels une pénalité peut être prononcée dans les branches famille et vieillesse, les modalités de fixation du montant de la pénalité et la procédure de mise en oeuvre de cette pénalité, de façon à supprimer les dispositions relatives à la procédure , ainsi que la référence à l'article L. 262-53 du code de l'action sociale et des familles, abrogé en 2015 674 ( * ) .
Le 5° modifie l'article L. 114-17-1 qui détermine les cas de manquement et de fraude dans lesquels une pénalité peut être prononcée dans la branche maladie, les modalités de fixation du montant de la pénalité et la procédure de mise en oeuvre de cette pénalité, dans le but de :
- supprimer les dispositions prévoyant le montant minimal de la pénalité en cas de manoeuvre frauduleuse ou de fausse déclaration ( a ) ;
- maintenir dans cet article l'interdiction, pour le directeur de l'organisme concerné, de recourir concurremment à ce dispositif de pénalité et aux procédures conventionnelles visant à sanctionner les mêmes faits ( a et c ) ;
- transférer les dispositions relatives à la procédure de mise en oeuvre de la pénalité dans un nouvel article L. 114-17-2 ( b ) ;
- rendre la procédure de mise en oeuvre de la pénalité, désormais déterminée par le nouvel article L. 114-17-2, applicable aux branches famille, vieillesse et maladie ( c ) ;
- rassembler, au sein du nouvel article L. 114-17-2, les dispositions relatives aux modalités de retenue sur les prestations à venir de la pénalité prononcée pour les branches famille, vieillesse et maladie ( c ) ;
- procéder à diverses coordinations liées au transfert des dispositions relatives à la procédure de mise en oeuvre de la pénalité dans le nouvel article L. 114-17-2 ( c , d et e ) ;
- porter, en cas de fraude établie à l'assurance maladie, les plafonds de pénalité de 200 % à 300 % des sommes indûment prises en charge et de quatre à huit fois le plafond mensuel de la sécurité sociale et, en cas de fraude commise en bande organisée, de 300 % à 400 % des sommes indûment prises en charge et de huit à seize fois le plafond mensuel de la sécurité sociale ( f ).
Le 6° modifie l'article L. 114-19, qui liste les catégories d'agents disposant du droit de communication et fixant les modalités de son exercice, en vue :
- d' ouvrir le droit de communication aux agents des Urssaf, des CGSS et des caisses de MSA pour le recouvrement des créances relatives à une infraction de travail dissimulé ( a ) ;
- d' autoriser les caisses de MSA à procéder à l'interconnexion des données non nominatives obtenues par l'exercice du droit de communication avec leurs données propres ( b ).
Le 7° ajoute au chapitre 4 ter du titre I er du livre I er une section 3 composée d'un article L. 114-22-3 visant à :
- permettre aux agents de contrôle des organismes de protection sociale, des caisses de MSA et de Pôle emploi, lorsqu'ils sont commissionnés par le directeur de l'organisme national dont relève l'organisme qui les emploie, de rechercher et constater les infractions d'escroquerie et de faux et usage de faux lorsqu'elles sont de nature à porter préjudice aux organismes de protection sociale ;
- accorder à ces agents, pour l'exercice de ces missions, compétence sur l'ensemble du territoire national ;
- prévoir que les infractions sont constatées par des procès-verbaux qui font foi jusqu'à preuve du contraire et sont transmis directement au procureur de la République (I) ;
- autoriser ces agents, aux seules fins de constater ces infractions commises par la voie des communications électroniques et lorsque les nécessités de l'enquête le justifient, à procéder sous pseudonyme aux actes suivants, sans être pénalement responsables :
- participation à des échanges électroniques, y compris avec les personnes susceptibles d'être les auteurs de ces infractions ;
- extraction ou conservation par ce moyen des données sur les personnes susceptibles d'être les auteurs de ces infractions et de tout élément de preuve ;
- préciser qu'à peine de nullité, ces actes ne peuvent constituer une incitation à commettre une infraction (II) ;
- permettre à ces agents :
- de recueillir tout renseignement, toute justification et se faire remettre copie des documents de toute nature , quel que soit leur support et en quelques mains qu'ils se trouvent, nécessaires à l'accomplissement de leur mission ;
- en cas de support informatisé, d'accéder aux logiciels et aux données stockées correspondants ainsi qu'à la restitution en clair des informations propres à faciliter l'accomplissement de leur mission et d'en demander la transcription par tout traitement approprié en des documents directement utilisables pour les besoins de leur mission (III) ;
- autoriser ces agents à procéder, sur convocation ou sur place, aux auditions de toute personne susceptible d'apporter des éléments utiles à leurs constatations , auquel cas ils en dressent procès-verbal, qui doit comporter les questions auxquelles il est répondu. Les personnes entendues procèderont elles-mêmes à la lecture du procès-verbal, pourront y faire consigner leurs observations et y apposeront leur signature. Dans le cas où elles déclareraient ne pas pouvoir lire, lecture leur en sera faite par l'agent préalablement à la signature. En cas de refus de signer, mention en sera faite sur le procès-verbal (IV) ;
- prévoir qu'un décret en Conseil d'État fixe les modalités d'application de cet article (V).
Le II complète la section 1 du chapitre 1 er du titre 7 du livre 2 de la huitième partie du code du travail par un article L. 8271-6-5 permettant, aux seules fins de constater les infractions de travail illégal commises par la voie des communications électroniques pour lesquelles ils sont compétents, aux agents de contrôle de l'inspection du travail spécialement habilités à cet effet dans des conditions précisées par arrêté conjoint du ministre de la justice et du ministre chargé du travail, ainsi qu'aux agents de contrôle du travail illégal des organismes de sécurité sociale et des caisses de MSA et aux agents de Pôle emploi chargés de la prévention des fraudes agréés et assermentés à cet effet, de procéder sous pseudonyme aux actes suivants, sans être pénalement responsables :
- participation à des échanges électroniques, y compris avec les personnes susceptibles d'être les auteurs de ces infractions ;
- extraction ou conservation par ce moyen des données sur les personnes susceptibles d'être les auteurs de ces infractions et tout élément de preuve.
Il est précisé qu'à peine de nullité, ces actes ne peuvent constituer une incitation à commettre une infraction.
Le III modifie l'article 13-2 de l'ordonnance n° 77-1102 du 26 septembre 1977 portant extension et adaptation au département de Saint-Pierre-et-Miquelon de diverses dispositions relatives aux affaires sociales, qui étend à Saint-Pierre-et-Miquelon le champ d'application des articles L. 114-9 à L. 114-22 du code de la sécurité sociale, relatifs au contrôle et à la lutte contre la fraude dans les régimes de base de sécurité sociale, afin d' y rendre également applicable le nouvel article L. 114-22-3 qui confère des pouvoirs de police judiciaire aux agents des organismes de protection sociale, des caisses de MSA et de Pôle emploi chargés du contrôle pour rechercher et constater les infractions d'escroquerie et de faux et usage de faux lorsqu'elles sont de nature à porter préjudice aux organismes de protection sociale.
Le IV modifie l'article 23-2 de l'ordonnance n° 96-1122 du 20 décembre 1996 relative à l'amélioration de la santé publique, à l'assurance maladie, maternité, invalidité, décès et autonomie, au financement de la sécurité sociale à Mayotte et à la caisse de sécurité sociale de Mayotte, qui rend applicables à Mayotte les procédures de mise en oeuvre d'une pénalité en cas de manquement ou de fraude dans les branches famille, vieillesse et maladie, afin de procéder à une coordination résultant de la création du nouvel article L. 114-17-2 du code de la sécurité sociale relatif à la procédure de mise en oeuvre d'une pénalité en cas de manquement ou de fraude dans les branches famille, vieillesse et maladie.
II - Les modifications considérées comme adoptées par l'Assemblée nationale : la transmission aux CAF des informations relatives aux ventes et prestations réalisées par l'intermédiaire des plateformes et l'ouverture aux organismes de protection sociale de l'accès au fichier des comptes bancaires
L'Assemblée nationale est réputée avoir adopté cet article assorti de treize amendements retenus par le Gouvernement, dont douze amendements rédactionnels et de coordination ( c du 6°, I bis , I ter , II ter à II septies ), ainsi qu'un amendement du groupe Horizons et apparentés :
• Modifiant l'article L. 114-19-1 du code de la sécurité sociale, qui détermine les obligations s'imposant aux plateformes en matière de communication d'informations à leurs utilisateurs et à l'administration fiscale, dans le but :
o d'y intégrer les évolutions devant intervenir dans le code général des impôts le 1 er janvier 2023 675 ( * ) ;
o de prévoir que la déclaration relative aux opérations réalisées par des vendeurs et prestataires par l'intermédiaire de la plateforme 676 ( * ) et les informations reçues dans les conditions mentionnées à l'article 344 G vicies de l'annexe III du code général des impôts 677 ( * ) sont adressées par l'administration fiscale non seulement à l'Urssaf Caisse nationale, mais également à la Caisse nationale d'allocations familiales (Cnaf) au plus tard le 31 décembre de l'année au cours de laquelle l'administration fiscale a reçu la déclaration ou les informations ;
o de permettre l'interconnexion des données ainsi obtenues non seulement avec celles des Urssaf, mais également avec celle des caisses d'allocations familiales (CAF) au titre de l'accomplissement de leurs missions de contrôle et de lutte contre le travail dissimulé (6 bis ° du I) ;
• Et modifiant l'article L. 152 du Livre des procédures fiscales, qui prévoit la transmission par l'administration fiscale aux organismes de protection sociale de diverses informations nominatives à des fins de lutte contre la fraude, afin d'y ajouter les informations nominatives nécessaires à la vérification de la cohérence entre les coordonnées bancaires communiquées en vue d'un paiement et l'identité du bénéficiaire de ce dernier, c'est-à-dire les informations contenues dans le fichier des comptes bancaires et assimilés ou FICOBA (II bis ).
L'Assemblée nationale est considérée comme ayant adopté cet article ainsi modifié.
III - La position de la commission : le renforcement de la lutte contre la fraude sociale, une priorité
Soucieuse de renforcer l'arsenal législatif dont disposent les agents chargés de la lutte contre la fraude aux cotisations et aux prestations sociales, la commission approuve l'ensemble des dispositions prévues par le présent article.
Sur la proposition du rapporteur, elle a adopté deux amendements rédactionnels n° 107 et 108.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
Article 41 bis
(nouveau)
Versement sur un compte bancaire domicilié en France des
prestations sous condition de résidence
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, tend à rendre obligatoire le versement des prestations sociales soumises à condition de résidence sur un compte domicilié en France ou dans la zone SEPA.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé : le versement sur un compte domicilié en France ou dans la zone SEPA des prestations sociales soumises à condition de résidence
A. Certaines prestations sociales sont versées sous condition de résidence en France
Depuis 2020 678 ( * ) , la loi prévoit que les organismes chargés de la gestion d'un régime obligatoire de sécurité sociale, du recouvrement des cotisations de sécurité sociale ou du service des allocations et prestations sociales organisent le contrôle du respect des conditions de résidence en France 679 ( * ) .
Ces organismes sont ainsi tenus de vérifier dès l'ouverture du dossier de demande d'affiliation et périodiquement que les assurés étrangers satisfont aux conditions de régularité de leur situation en France 680 ( * ) .
Face à l'augmentation des cas « d'usurpation d'identité et de détournement des versements destinés aux assurés ou aux allocataires », le Gouvernement propose que les prestations sociales soumises à condition de résidence en France soient obligatoirement versées sur des comptes domiciliés en France ou dans l'Espace unique de paiement en euros de l'Union européenne ( Single Euro Payments Area ou SEPA).
Il s'agit notamment :
- de la protection universelle maladie (Puma) 681 ( * ) ;
- de la complémentaire santé solidaire (CSS) 682 ( * ) ;
- de l'allocation de solidarité aux personnes âgées (Aspa) 683 ( * ) ;
- de l'allocation supplémentaire d'invalidité (ASI) 684 ( * ) ;
- de l'allocation de veuvage 685 ( * ) ;
- et des prestations familiales 686 ( * ) .
B. Ces prestations ne devraient donc être versées que sur des comptes domiciliés en France ou dans la zone SEPA
Cet article, issu d'un amendement du Gouvernement réputé adopté par l'Assemblée nationale, crée un article L. 114-10-2-1 du code de la sécurité sociale prévoyant que, lorsqu'elles sont délivrées sur un compte bancaire ou financier, les allocations et prestations soumises à condition de résidence en France , servies par les organismes chargés de la gestion d'un régime obligatoire de sécurité sociale, du recouvrement des cotisations de sécurité sociale ou du service des allocations et prestations sociales, sont exclusivement versées sur des comptes domiciliés en France ou dans la zone SEPA et identifiés par un numéro IBAN ( International Bank Account Number ) (I).
Ces dispositions seraient applicables à compter du 1 er janvier 2024 (II).
II - La position de la commission : une mise en cohérence nécessaire
Attachée au principe de solidarité nationale , la commission approuve la mesure proposée, qui complète utilement les dispositions législatives relatives au contrôle du respect des conditions de résidence en France auxquelles est soumis le versement de certaines prestations.
La commission vous demande d'adopter cet article sans modification.
Article 42
Extension
des procédures de déconventionnement à d'autres
catégories de professionnels de santé
Cet article vise à rendre applicable à trois catégories de professionnels de santé la procédure de déconventionnement d'urgence et à renforcer la sécurité juridique de la procédure « normale » dans ces professions.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé : l'applicabilité du déconventionnement d'urgence aux pharmaciens d'officine, distributeurs de produits et prestations de santé, taxis et transports sanitaires conventionnés
A. Le déconventionnement d'urgence permet de faire cesser rapidement un comportement particulièrement grave ou causant un préjudice financier pour l'Assurance maladie
De façon générale, les caisses primaires d'assurance maladie (CPAM) disposent de la faculté de placer hors de la convention médicale tout professionnel de santé violant les engagements prévus par celle-ci .
Les conditions dans lesquelles le déconventionnement peut être prononcé sont déterminées par la convention. En tout état de cause, le professionnel doit être mis en mesure de présenter ses observations. L'engagement d'une procédure contentieuse à son encontre 687 ( * ) et la récupération de l'éventuel indu 688 ( * ) peuvent intervenir en parallèle.
Si la situation l'exige, depuis le 30 novembre 2020 689 ( * ) - les dispositions législatives adoptées en 2006 690 ( * ) n'ayant été rendues applicables que quatorze ans plus tard -, une CPAM peut également recourir au déconventionnement d'urgence .
Ainsi, en cas d'urgence, lorsqu'un professionnel de santé viole de manière particulièrement grave les engagements prévus par la convention conclue avec l'Assurance maladie ou qu'il en résulte un préjudice financier pour la caisse , la CPAM a la possibilité de suspendre les effets de la convention après avoir mis à même le professionnel de présenter ses observations 691 ( * ) , cette suspension étant prononcée pour une durée ne pouvant excéder trois mois 692 ( * ) .
Le directeur de la CPAM doit alors :
- communiquer au professionnel un courrier indiquant les faits reprochés, la mesure de suspension envisagée et sa durée, et transmettre ces éléments au directeur de l'Union nationale des caisses d'assurance maladie (Uncam) ;
- engager en parallèle la procédure « normale » de déconventionnement .
Le professionnel peut demander à être entendu sous quinzaine dans un délai de huit jours à compter de la date de notification du courrier et présenter des observations écrites dans un délai de quinze jours à compter de la même date.
À compter de la réception de ces observations ou du lendemain de l'audition ou au terme d'un délai de quinze jours à compter de la date de notification du courrier en l'absence de réponse, le directeur de la CPAM dispose de quinze jours pour décider :
- soit d' abandonner le déconventionnement d'urgence , sans être contraint pour autant de mettre également un terme à la procédure « normale » ;
- soit, après avoir recueilli l'avis du directeur général de l'Uncam ou de son représentant, de procéder au déconventionnement d'urgence pour une durée ne pouvant excéder trois mois.
Depuis 2022 693 ( * ) , le déconventionnement d'urgence est également applicable aux centres de santé conventionnés 694 ( * ) .
Notons qu'une troisième procédure dédiée aux professionnels de santé faisant l'objet, pour la seconde fois en cinq ans, d'une sanction ou d'une condamnation devenue définitive, a été prévue par le législateur en 2020 695 ( * ) . Dans une telle situation, la CPAM suspend d'office les effets de la convention après avoir mis le professionnel à même de présenter ses observations. Les conditions et modalités d'application de ces dispositions n'ont toutefois pas encore été fixées par le pouvoir réglementaire.
En tout état de cause, le Gouvernement estime aujourd'hui nécessaire de rendre applicable la procédure de déconventionnement d'urgence à d'autres catégories de professionnels de santé , à savoir :
- les pharmaciens titulaires d'officines 696 ( * ) ;
- les distributeurs de produits et prestations de santé 697 ( * ) ;
- les entreprises de transports sanitaires 698 ( * ) et les entreprises de taxi 699 ( * ) conventionnées.
Il s'agit, dans le même temps, de renforcer la sécurité juridique des procédures « normales » de déconventionnement actuellement mises en oeuvre, au sein de ces professions, sur la seule base des conventions médicales, sans que la loi ne prévoie de telles procédures.
B. Le PLFSS pour 2023 étend à trois catégories professionnelles la procédure de déconventionnement d'urgence et sécurise la procédure « normale »
Le présent article rend applicables la procédure de déconventionnement d'urgence et la délégation à la convention de la détermination des conditions dans lesquelles le déconventionnement « normal » peut être prononcé aux :
- pharmaciens d'officine , par le biais du 1°, qui crée à cet effet un article L. 162-16-1-4 du code de la sécurité sociale ;
- distributeurs de produits et prestations de santé , via le 2°, qui modifie dans ce sens l'article L. 165-6 du code de la sécurité sociale déterminant leur procédure de conventionnement ;
- entreprises de transports sanitaires et entreprises de taxi conventionnées , au travers du 3°, qui crée pour ce faire un article L. 322-5-5 du code de la sécurité sociale.
II - Les modifications considérées comme adoptées par l'Assemblée nationale : des mesures de soutien à la lutte contre la fraude
L'Assemblée nationale est réputée avoir adopté cet article assorti d'un amendement du Gouvernement modifiant :
• Les articles L. 133-4 et L. 133-4-1 du code de la sécurité sociale, qui déterminent les conditions de recouvrement des sommes indûment prises en charge en cas de faute d'un professionnel, distributeur ou établissement et des prestations indûment versées en cas de fraude d'un assuré, les articles L. 355-3, L. 553-2, L. 821-5-1 et L. 845-3 du code de la sécurité sociale et l'article L. 262-46 du code de l'action sociale et des familles, qui portent respectivement sur le recouvrement des paiements indus de prestations de vieillesse et d'invalidité, de prestations familiales, d'allocation aux adultes handicapés (AAH), de prime d'activité et de revenu de solidarité active (RSA), et l'article L. 725-3-1 du code rural et de la pêche maritime, qui prévoit le recouvrement des sommes indûment versées par les caisses de mutualité sociale agricole (MSA), de façon à permettre aux organismes prenant en charge ces sommes ou versant ces prestations, lorsqu'ils mettent en oeuvre une telle procédure de recouvrement, de recouvrer également auprès de la personne fautive une indemnité équivalant à 10 % des sommes réclamées en contrepartie des frais de gestion engagés , cette indemnité étant recouvrée dans les mêmes conditions que les indus (1° A et 1° B du I, 4° à 7° du I, II et III).
Il est prévu que ces dispositions entrent en vigueur le 1 er janvier 2024 pour ce qui concerne les indus de prestations versées par les caisses d'allocations familiales (CAF) , à savoir les prestations familiales, l'AAH, la prime d'activité et le RSA (IV) ;
• L'article L. 161-36-3 du code de la sécurité sociale, relatif au paiement aux médecins pratiquant le tiers-payant de la part prise en charge par l'assurance maladie, afin de permettre à l'assurance maladie de déroger au délai maximal de paiement - fixé à sept jours 700 ( * ) - à la seule fin de procéder aux contrôles adéquats non seulement si le professionnel de santé a été sanctionné ou condamné pour fraude au cours des deux dernières années, mais également lorsqu'une caisse primaire d'assurance maladie (CPAM) est tenue de porter plainte avec constitution de partie civile , c'est-à-dire lorsque des investigations révèlent une fraude pour un montant supérieur à huit fois le plafond mensuel de la sécurité sociale , soit 27 424 euros en 2022 701 ( * ) (1° C) ;
• L'article L. 162-15-1 du code de la sécurité sociale, qui permet aux CPAM de procéder au déconventionnement « normal » et au déconventionnement d'urgence :
- pour préciser que le déconventionnement d'office est prononcé lorsqu'un professionnel de santé fait l'objet, pour la seconde fois en cinq ans, non plus d'une sanction ou d'une condamnation devenue définitive, mais d'une pénalité ou d'une condamnation devenue définitive pour des faits à caractère frauduleux ayant occasionné un préjudice financier au moins égal à huit fois le plafond mensuel de la sécurité sociale au détriment d'un organisme d'assurance maladie ( a du 1° D) ;
- pour permettre le replacement du professionnel de santé sous le régime conventionnel au terme de la période de déconventionnement à la condition que celui-ci se soit préalablement acquitté des sommes restant dues aux organismes d'assurance maladie ou qu'il ait signé un plan d'apurement de ces sommes ( b du 1° D) ;
• Les articles L. 162-16-1-4 et L. 322-5-5, créés par le présent article, et l'article L. 165-6 du code de la sécurité sociale, qui rendent applicables aux pharmaciens d'officine, aux entreprises de transports sanitaires et entreprises de taxi conventionnées et aux distributeurs de produits et prestations de santé la procédure de déconventionnement d'urgence et la délégation à la convention des conditions dans lesquelles le déconventionnement « normal » peut être prononcé, en vue de leur rendre également applicable la procédure de déconventionnement d'office .
L'Assemblée nationale est considérée comme ayant adopté cet article ainsi modifié.
III - La position de la commission : conférer aux organismes de sécurité sociale une capacité de réaction rapide aux comportements frauduleux
La commission se félicite de l'intégration dans le présent PLFSS de mesures tendant à renforcer l'effort de lutte contre la fraude sociale dans un champ élargi et à faire cesser les comportements fautifs dans des délais raccourcis .
Ces dispositions lui paraissent de nature à dissuader efficacement les cotisants de toute tentative d'évitement du paiement des cotisations dues et les assurés de solliciter ou de continuer de bénéficier de prestations dont ils ne remplissent pas ou plus les critères d'attribution. Elles doivent par conséquent contribuer au nécessaire redressement des comptes de la sécurité sociale .
La commission vous demande d'adopter cet article sans modification.
Article 43
Limiter les
arrêts de travail prescrits dans le cadre d'une
téléconsultation afin d'éviter les abus
Cet article propose de limiter la prise en charge des arrêts de travail, lorsqu'ils sont prescrits en téléconsultation, aux seuls arrêts prescrits par le médecin traitant ou un médecin vu récemment en consultation.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
I - Le dispositif proposé
A. Une dynamique de prescription d'arrêts de travail par téléconsultation et des soupçons d'abus
Dans l'étude d'impact 702 ( * ) associée au présent article, le Gouvernement constate, sur le fondement d'une étude menée par la Cnam sur une plateforme de téléconsultation non précisée, une très forte croissance de la quantité d'indemnités journalières prescrites . + 100 % entre 2021 et 2020 et de nouveau + 100 % sur le premier trimestre 2022 par rapport à 2021. Au-delà de la quantité, les arrêts prescrits seraient aussi d'une durée de plus en plus longue.
Concernant le profil des prescripteurs, le Gouvernement souligne que 27 % des arrêts de travail prescrits en téléconsulation le sont par un médecin qui n'est pas le médecin traitant du patient .
Face à cette dynamique des prescriptions, à l'allongement de leur durée et à des prescripteurs qui pour plus d'un quart des cas ne sont pas le médecin traitant, le Gouvernement soupçonne des abus dans la prescription des arrêts de travail.
Argument supplémentaire de nature à justifier le renforcement des contraintes selon le Gouvernement sur les arrêts prescrits en téléconsultation, le nombre d'arrêts donnant lieu à des soins serait faible. En effet, le Gouvernement indique que 75 % des arrêts de travail prescrits par la plateforme étudiée par la Cnam n'auraient donné lieu à aucun autre soin : pas de traitement médicamenteux, pas d'analyse biologique complémentaire, pas de séance de kinésithérapie par exemple.
B. Une limitation de l'indemnisation des arrêts prescrits en téléconsultation selon le prescripteur
Le I modifie le code de la sécurité sociale.
Le 1° supprime la mention du médecin « traitant » à l'article L. 321-1 qui prévoit aujourd'hui que le versement d'indemnités journalières (IJ) est conditionné à la constatation de l'incapacité physique par « le médecin traitant » de l'assuré.
Comme précisé par l'étude d'impact, il s'agit ici de la correction d'une disposition obsolète . Cette modification n'élargit nullement les possibilités de prescription. En effet, si cet article conditionne aujourd'hui le versement d'IJ à une prescription par « le médecin traitant » ou « la sage-femme » dans son champ de compétence, le médecin prescripteur peut tout à fait déjà ne pas être le médecin traitant du patient .
Le 2° crée un nouvel article L. 321-1-1 propre à l'indemnisation des arrêts de travail prescrits en téléconsultation . Aux termes de ce nouvel article codifié, le versement d'indemnités journalières au titre d'un arrêt de travail prescrit en téléconsultation ne pourrait intervenir qu'en cas de constatation de l'incapacité physique :
- par le médecin traitant du patient ;
- ou par un médecin qui aurait reçu ce patient en consultation au cours des douze derniers mois .
Il s'agit là de considérer que l'incapacité physique au travail qui doit être constatée par le médecin ne peut être appréciée que si le médecin a déjà reçu en consultation le patient . Un arrêt prescrit en téléconsultation par un médecin qui ne suivrait pas régulièrement le patient ou à tout le moins ne l'aurait pas reçu au cours de l'année écoulée est donc considéré en creux comme ne répondant pas à des conditions satisfaisantes pour qualifier l'incapacité de travailler et, partant, ne doit pas ouvrir droit à une indemnisation.
Le médecin traitant visé par référence à l'article L. 162-5-3 du même code est le médecin traitant déclaré par l'assuré en vue de favoriser la coordination des soins.
Le Gouvernement justifie la prise en compte de téléconsultations hors médecin traitant mais sous condition de consultation récente par la nécessité de « répondre notamment aux besoins des patients en difficulté pour trouver un médecin traitant ».
Le 3° modifie enfin l'article L. 433-1 dudit code, relatif aux arrêts de travail relevant d'un accident du travail . Il s'agit d' appliquer à ces arrêts la même restriction de prise en charge selon la voie de consultation et la qualité du prescripteur que celle prévue par le 2° aux arrêts « classiques ». Il est ainsi fait renvoi à cette fin aux conditions prévues au nouvel article L. 321-1-1 .
Le II de l'article concerne l'entrée en vigueur du dispositif, qui ne s'appliquera qu'aux arrêts prescrits à compter du 1 er juin 2023 .
C. Un impact financier estimé à 47,5 millions d'euros
Le Gouvernement estime dans l'étude d'impact de cet article l'économie générée par cette mesure à 47,5 millions d'euros pour l'assurance maladie .
Pour faire cette estimation, le Gouvernement fait l'hypothèse que 50 % des indemnités journalières aujourd'hui prescrites hors médecin traitant , qui représentaient en 2021 95 millions d'euros, ne seraient plus versées.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
À l'initiative de la rapporteure générale Stéphanie Rist, la commission des affaires sociales a adopté un amendement à l'article 43 visant à prévoir l'information des professionnels de santé et des assurés par les plateformes de téléconsultations sur les règles d'indemnisation.
Dans le texte sur lequel le Gouvernement a engagé sa responsabilité en application de l'article 49, alinéa 3, de la Constitution, cet article a été retenu dans une rédaction modifiée par l'amendement précité et un second, de la rapporteure générale, rédactionnel.
III - La position de la commission
La rapporteure souscrit à l'intention de limiter les abus dans le recours aux téléconsultations . Il ne faut pas que la téléconsulation soit une commodité de tourisme médical permettant à des personnes n'ayant eu « satisfaction » chez leur médecin de trouver en ligne un praticien prêt à leur prescrire un arrêt de travail.
• Cependant, la commission constate que l'étude d'impact 703 ( * ) aurait gagné à être davantage étayée . L'étude mise en avant sur une plateforme de téléconsultation n'est par exemple pas précisée quant à son champ, sa durée, d'éventuels paramètres territoriaux ou situation épidémique.
Ainsi, les comparaisons mensuelles sur le recours aux téléconsultations ne prennent pas en compte la saisonnalité de la consommation de soins ni le contexte des vagues épidémiques de covid-19.
La rapporteure a sollicité sur ce point la direction de la sécurité sociale qui a pu transmettre les données relatives aux prescriptions d'arrêt de travail depuis 2021 .
|
Année de prescription |
Mois de prescription |
Nombre de prescriptions d'arrêt ayant donné lieu à indemnisation |
Nombre de prescriptions d'arrêts pour lesquelles on a retrouvé une téléconsultation (même bénef, même PS) exécuté** le jour de la prescription ou à défaut un des 7 jours précédents |
|
2021 |
1 |
1 205 518 |
82 300 |
|
2021 |
2 |
1 114 061 |
73 797 |
|
2021 |
3 |
1 265 996 |
73 295 |
|
2021 |
4 |
1 070 239 |
65 392 |
|
2021 |
5 |
1 067 387 |
48 779 |
|
2021 |
6 |
1 078 479 |
35 055 |
|
2021 |
7 |
992 744 |
32 176 |
|
2021 |
8 |
863 839 |
30 591 |
|
2021 |
9 |
1 115 756 |
34 485 |
|
2021 |
10 |
1 199 114 |
35 239 |
|
2021 |
11 |
1 140 224 |
36 296 |
|
2021 |
12 |
1 129 867 |
47 485 |
|
2022 |
1 |
1 588 818 |
92 055 |
|
2022 |
2 |
1 156 933 |
50 524 |
|
2022 |
3 |
1 349 400 |
51 159 |
|
2022 |
4 |
1 218 126 |
45 542 |
|
2022 |
5 |
1 092 433 |
34 019 |
|
2022 |
6 |
1 079 096 |
35 646 |
Source : Réponse de la direction de la sécurité sociale au questionnaire de la rapporteure
La rapporteure constate ainsi que le nombre de prescriptions par téléconsultation est particulièrement fort autour des mois de décembre à février , cela correspondant ces deux dernières années à des phases épidémiques soutenues. Il demeure cependant très haut même en creux épidémique, autour de 35 millions par mois. Cependant, elle note particulièrement que les hausses d'arrêts prescrits en consultation ne suivent pas nécessairement les hausses de prescriptions globales. Ainsi, la part des téléconsultations est relativement plus importante également sur ces mois, de l'ordre de plus de 5 % voire 6 %, contre autour de 3 % le reste de l'année .
En outre, le biais intéressant identifié sur les arrêts prescrits en téléconsultation qui généreraient moins de prescriptions complémentaires , repris par le ministre Gabriel Attal en audition devant la commission, n'est pas non plus comparé dans l'étude d'impact avec la proportion de tels cas dans la prescription globale des arrêts de travail prescrits en consultation.
Interrogée sur ce point, la direction de la sécurité sociale a indiqué à la rapporteure qu' un peu plus de 80 % des arrêts de travail donnent lieu à un acte clinique ou technique. L'écart considérable entre consultations et téléconsultations suggère bien une part d'abus non négligeable.
De même, des données « brutes » comme la proportion de médecins traitants parmi les prescripteurs ne sont pas indiquées ni, surtout, la proportion que représentent les arrêts hors médecin traitant et hors médecin ayant été consulté dans les douze derniers mois.
La rapporteure estime en outre que la communication faite par le Gouvernement autour de cette mesure dans le cadre du PLFSS la rend désormais tout à fait connue et ne justifie pas d'attendre le 1 er juin 2023 . La commission a ainsi adopté l'amendement n° 110 avançant cette entrée en vigueur au 1 er mars 2023.
Par ailleurs, si la rapporteure constate des inquiétudes de la part de certains élus de territoires « sous-denses » , confrontés à des manques de médecins ou concernant les patients sans médecin traitant, elle considère les possibilités laissées par le présent article équilibrées .
Une pathologie de nature à générer un arrêt de travail doit pouvoir être appréciée, si l'examen a lieu à distance, par un médecin qui connaît le patient . À défaut, elle nécessite un examen clinique.
C'est dans cette même logique et en vue de renforcer l'encadrement du recours à la téléconsultation que la commission a souhaité, à l'initiative de la rapporteure, encadrer la durée des arrêts de travail pouvant être indemnisés lorsqu'ils sont prescrits par téléconsultation .
Il s'agit d'adapter la prise en charge par l'assurance maladie selon le bon usage et la cohérence des soins. Il est ainsi logique qu'un arrêt prescrit lors d'une consultation puisse être prolongé à l'occasion d'un suivi par téléconsultation par le médecin qui l'a initié ou un médecin qui connaît le patient. Cependant, il ne semble pas pertinent au regard de la qualité du suivi de permettre, sans consultation physique, le renouvellement d'un arrêt de travail prescrit initialement sans examen clinique .
Aussi, la commission a adopté l'amendement n° 109 visant à limiter la durée d'un premier arrêt de travail prescrit en téléconsultation, idéalement à cinq jours travaillés, et à limiter la prolongation d'un arrêt prescrit en téléconsultation à un renouvellement lors d'une consultation chez un médecin.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
Article 44
Octroi du
pouvoir de transaction aux directeurs des caisses d'assurance maladie du
régime général
Cet article vise à permettre aux organismes d'assurance maladie d'extrapoler forfaitairement les sommes indûment versées à partir des résultats d'un échantillonnage.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
I - Le dispositif proposé : extrapoler les prises en charge indues sur la base d'un échantillon de factures
A. Les sommes indûment versées par les organismes d'assurance maladie ne peuvent être recouvrées que sur la base des erreurs ou fraudes effectivement constatées
En cas d'inobservation des règles de facturation, de distribution ou de tarification d'actes, prestations ou produits de santé par un professionnel ou un établissement de santé , les directeurs de caisses primaires d'assurance maladie (CPAM), de caisses générales de sécurité sociale (CGSS), de caisses de mutualité sociale agricole (MSA) et de caisses de régimes spéciaux peuvent prononcer à l'égard de la personne fautive une pénalité , dont le montant est fixé en fonction de la gravité des faits reprochés :
- soit proportionnellement aux sommes concernées dans la limite de 70 % de celles-ci ;
- soit, à défaut de sommes déterminées ou clairement déterminables, réserve faite de la procédure spécifique reposant sur l'échantillonnage, forfaitairement dans la limite de quatre fois le plafond mensuel de la sécurité sociale, soit 13 712 euros en 2022 704 ( * ) .
De surcroît, en cas de manoeuvre frauduleuse ou de fausse déclaration, le montant de la pénalité ne peut être inférieur au montant des sommes concernées, majoré d'une pénalité dont le montant est fixé dans la limite de quatre fois le plafond mensuel de la sécurité sociale.
En 2009 705 ( * ) , le législateur a créé une procédure spécifique de contrôle par échantillonnage . Dans ce cadre, les directeurs d'organismes d'assurance maladie contrôlent l'ensemble ou des éléments de l'activité des pharmacies, laboratoires de biologie médicale, établissements de santé, fournisseurs de produits ou prestations inscrits sur la liste des produits et prestations (LPP) 706 ( * ) , sociétés de transport sanitaire ou entreprises de taxi conventionnées 707 ( * ) sur la base d'un échantillon de factures 708 ( * ) .
En cas de constat de sommes indûment versées par l'organisme, son directeur peut prononcer une pénalité financière , dont le montant est fonction du pourcentage des sommes indûment perçues par rapport aux sommes dues. En fonction de la gravité des faits reprochés, ce montant peut être supprimé, minoré ou majoré dans la limite de 25 %, voire de 100 % lorsque les indus sont principalement liés à des fraudes.
Néanmoins, cette procédure n'a jamais été mise en oeuvre , le Gouvernement n'ayant pas pris les dispositions réglementaires nécessaires à son application.
Du reste, d'après l'étude d'impact du PLFSS pour 2023, « compte tenu des moyens susceptibles d'être mobilisés, les contrôles des caisses ne peuvent porter dans les faits que sur une partie réduite de l'activité des professionnels et des établissements de santé au regard des volumes des actes et prestations en cause ».
Enfin, contrairement à la fixation d'une pénalité, qui peut donc reposer sur une extrapolation, le recouvrement de l'indu auprès du professionnel de santé ou de l'établissement concerné n'est possible que sur la base du montant des erreurs ou fraudes effectivement constatées 709 ( * ) .
Le montant recouvré ne saurait donc résulter d'une extrapolation à partir des résultats de l'échantillonnage. Les organismes d'assurance maladie doivent dès lors se contenter de recouvrer les sommes indûment prises en charge correspondant strictement aux factures contrôlées .
Dans une perspective de renforcement de l'efficacité des contrôles, le Gouvernement souhaite permettre aux organismes d'assurance maladie de déterminer forfaitairement le montant global de l'indu par extrapolation des résultats de l'échantillonnage à l'activité globale du professionnel ou de l'établissement de santé concerné, dans le cadre d'une procédure contradictoire avec l'intéressé et sous réserve de l'accord de celui-ci , faute de quoi le montant pourra faire l'objet d'un contentieux.
Le rendement d'une telle mesure est estimé par l'étude d'impact à cinq millions d'euros par an .
B. Le PLFSS pour 2023 permet le recouvrement des indus sur la base de l'extrapolation des résultats d'un échantillonnage
Le I modifie l'article L. 133-4 du code de la sécurité sociale qui détermine les modalités de recouvrement par les organismes d'assurance maladie de l'indu résultant d'erreurs de facturation ou de fraudes, de façon à :
- numéroter les différentes parties de cet article (1°, 2°, 4° et 5°) ;
- permettre, lorsque l'inobservation des règles de tarification, de distribution ou de facturation est révélée par échantillonnage, de fixer forfaitairement le montant de l'indu, par extrapolation à tout ou partie de l'activité donnant lieu à prise en charge de l'assurance maladie, à l'issue d'une procédure contradictoire entre l'organisme et le professionnel, le distributeur ou l'établissement concerné ; la somme ainsi fixée ne sera opposable aux deux parties que lorsque son montant aura été validé par écrit par le professionnel, le distributeur ou l'établissement (3°).
Le II modifie l'article L. 725-3-1 du code rural et de la pêche maritime, qui permet aux caisses de MSA de recouvrer les sommes indûment versées selon la procédure prévue pour le régime général, afin de procéder à une coordination.
II - Les modifications considérées comme adoptées par l'Assemblée nationale : une simplification des dispositions applicables en matière de pénalités
L'Assemblée nationale est réputée avoir adopté cet article assorti d'un amendement rédactionnel de sa rapporteure générale retenu par le Gouvernement (I quater ), ainsi que d'un amendement du Gouvernement apportant une précision de nature rédactionnelle et tendant à abroger l'article L. 162-1-14-2 du code de la sécurité sociale , qui permet aux directeurs d'organismes d'assurance maladie de prononcer une pénalité financière en cas de constat de versements indus à l'issue d'un contrôle réalisé sur la base d'un échantillon (I bis et I ter ).
En effet, l'instauration de la possibilité de recouvrer un indu déterminé en extrapolant des résultats d'un échantillonnage et la possibilité accordée aux directeurs des organismes d'assurance maladie de prononcer une pénalité en cas d'erreur de facturation, de distribution ou de tarification altèrent considérablement l'intérêt de la mise en oeuvre de pénalités sur la base de contrôles d'échantillons .
L'Assemblée nationale est considérée comme ayant adopté cet article ainsi modifié.
III - La position de la commission : une procédure pertinente et rigoureusement encadrée
La commission est favorable à l'octroi aux directeurs de CPAM de la capacité de recouvrer des indus fixés forfaitairement par extrapolation des résultats d'un échantillonnage.
Cette faculté permettra de sanctionner plus efficacement les manquements et les fraudes répétés sans induire pour autant de risque caractérisé d'abus .
Les dispositions proposées par le Gouvernement lui semblent en effet de nature à encadrer suffisamment rigoureusement la procédure . Ainsi, la fixation forfaitaire du montant de l'indu ne pourra intervenir qu'en cas d'identification d'un comportement fautif régulier et au terme d'une procédure contradictoire avec le professionnel concerné. De plus, s'il ne validait pas le montant notifié au terme du contrôle, l'intéressé disposerait toujours de la possibilité de le contester devant la justice .
Sur la proposition de son rapporteur, la commission a adopté un amendement rédactionnel n° 111.
Afin d'éviter que l'abrogation de l'article L. 162-1-14-2 se traduise par l'impossibilité de prononcer des pénalités sur la base d'une extrapolation des résultats d'un contrôle d'échantillon, elle a également adopté un amendement n° 112 du rapporteur précisant que le montant des pénalités prononcées en cas de manquement ou de fraude d'un professionnel ou d'un établissement de santé est proportionnel aux sommes indûment prises en charge, y compris lorsque ces sommes sont fixées par extrapolation des résultats d'un échantillonnage , dans la limite de 70 % de celles-ci.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
TITRE II
DOTATIONS
ET OBJECTIFS DE DÉPENSES DES BRANCHES ET DES ORGANISMES CONCOURANT AU
FINANCEMENT DES RÉGIMES OBLIGATOIRES
Article 45
Dotation AM au FMIS, à l'Oniam, de la CNSA aux ARS
Cet article fixe les dotations de l'assurance maladie au fonds pour la modernisation et l'investissement en santé et à l'Office national d'indemnisation des accidents médicaux, ainsi que la contribution de la CNSA aux agences régionales de santé.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
I - Le dispositif proposé
A. Une dotation au FMIS d'1,3 milliard d'euros pour 2023
1. Un fonds créé en 2020 dans le cadre du volet investissements du Ségur de la santé
Le fonds pour la modernisation et l'investissement en santé
À la suite des conclusions du Ségur de la santé en 2020, l'article 49 de la loi de financement de la sécurité sociale a transformé le fonds pour la modernisation des établissements de santé publics et privés (FMESPP) en un nouveau fonds pour la modernisation et l'investissement en santé, avec une vocation d'investissement plus transversale entre les établissements sanitaires et médico-sociaux.
Les ressources du fonds sont principalement constituées de dotations de l'assurance maladie et de la branche autonomie.
Le fonds est géré par la Caisse des dépôts et consignations, les délégations de crédits étant opérées par le ministère des solidarités et de la santé.
Comme présenté lors de l'examen du PLFSS pour 2021, le FMIS doit porter 3,9 milliards d'euros parmi les 6 milliards d'euros du plan de relance de l'investissement. Trois grands axes ont été retenus par le Gouvernement en 2020 :
- les projets hospitaliers prioritaires et projets ville-hôpital : 2,5 milliards d'euros engagés sur 5 ans ;
- le rattrapage du retard sur le numérique en santé : 1,4 milliard d'euros sur 3 ans ;
- la transformation, la rénovation et l'équipement dans les établissements médico-sociaux : 2,1 milliards d'euros sur 5 ans.
Selon la direction de la sécurité sociale 710 ( * ) , les prévisions de dépenses pour 2022 correspondent au montant proposé dans le projet de loi de financement de la sécurité sociale pour 2021, soit 1,015 milliard d'euros, dont 612 millions d'euros au titre du plan d'investissement immobilier et numérique prévu dans le cadre du Ségur de la santé .
2. Un remboursement attendu par l'Union européenne au titre du plan de relance
Le projet de loi de financement pour 2021 indiquait un remboursement à venir des crédits engagés par l'assurance maladie au sein du FMIS au titre du plan de relance ou Plan national de relance et résilience (PNRR).
Conditions nécessaires au refinancement européen de la mesure du PNRR sur le volet sanitaire
> Atteinte de 2 grandes cibles avant mi-2026 :
- Établissements soutenus dans leurs investissements en installations techniques, équipements ou de rénovation légère : cible de 800 en 2023 et de 1 000 en 2025 (en cumulé) ;
- Nombre de projets d'investissement dans la construction, la rénovation énergétique et la modernisation d'établissements médicaux (supérieurs à 20 millions d'euros) - cible de 20 en 2024 et de 30 en 2026 (en cumulé).
> Allocation des crédits rapidement, avant mi-2026
> Robustesse du processus d'allocation des crédits au regard des risques pouvant l'affecter
Les points d'attention forts de l'UE étant notamment la prévention des risques de fraude/conflits d'intérêt, la prévention du double financement européen et le respect de la règlementation relative aux aides d'État.
Un document descriptif des systèmes de gestion et de contrôle interne (DSGC) est en cours de rédaction avec l'appui de l'Igas en vue de l'audit par la CICC (Commission interministérielle de coordination des contrôles), autorité d'audit pour les fonds européens en France.
Source : Réponses de la DGOS au questionnaire de la rapporteure
Alors que les informations sur ce sujet avaient été très lacunaires lors de l'examen du PLFSS pour 2022, la direction de la sécurité sociale a précisé cette année à la rapporteure le mécanisme de remboursements.
Au niveau européen, la facilité pour la reprise et la résilience (FRR) soutient le financement des plans de relance des États membres.
Le gouvernement français a décliné une stratégie d'investissements dénommée « plan national pour la relance et la résilience » (PNRR), qui disposera d'une enveloppe de 39,4 milliards d'euros.
Comme indiqué par la direction de la sécurité sociale, les recettes au titre de la facilité sont versées au budget de l'État qui les reverse, pour la partie relative au Ségur investissement, à la sécurité sociale.
Si pour 2021, ce reversement a été réalisé via une majoration de gestion de la fraction de TVA affectée à la sécurité sociale 711 ( * ) , ce remboursement se fait à partir de 2022 par des crédits budgétaires . Cette modalité de versement fait l'objet d'une convention, en cours de finalisation, entre le ministère des finances et le ministère de la santé. La DSS estime « à la fois plus simple et plus lisible de passer par des crédits budgétaires portés par des programmes ad hoc , ces crédits pouvant facilement être ajustés selon les dépenses effectivement engagées et les recettes effectivement perçues ».
Ainsi, la mission « Santé » du budget général comprend désormais un programme chargé de porter ces crédits 712 ( * ) .
Concrètement, 15,2 % des recettes FRR seront chaque année reversées à la sécurité sociale pour arriver en fin de période à un total de 6 milliards d'euros, correspondant au montant du plan d'investissement du Ségur de la santé inscrit au plan de relance et éligible à une prise en charge par des crédits européens.
Chronique prévisionnelle de remboursements
|
Préfinancement 2021 |
2022 |
2023 |
2024 |
2025 |
2026 |
Total (Md€) |
|
|
Financement FRR UE-État (M€) |
5 118 |
7 400 |
12 700 |
6 900 |
3 300 |
3 950 |
39,4 |
|
Par reversée à la Sécu (M€) |
778 |
1 125 |
1 930 |
1 049 |
502 |
600 |
6,0 |
Source : Réponses au questionnaire de la rapporteure
3. Dotations pour 2023 et perspectives d'utilisation des crédits
Les I et II du présent article prévoient un abondement du fonds pour la modernisation et l'investissement en santé pour 2022 avec :
- une dotation d'1,163 milliard d'euros des régimes d'assurance maladie ( I ) ;
- une dotation de 88 millions d'euros de la CNSA ( II ).
La dotation atteint un montant total d'1,251 milliard d'euros pour 2023, soit une augmentation de plus de 140 millions d'euros par rapport au montant fixé pour 2022.
B. Une contribution de la CNSA au financement des ARS
Le III fixe la contribution de la Caisse nationale de solidarité pour l'autonomie au financement des agences régionales de santé (ARS) au titre de leurs actions concernant les prises en charge et accompagnements en direction des personnes âgées ou handicapées. Celle-ci s'élève pour 2022 à 178,4 millions d'euros .
Cette contribution s'élevait à 168,3 millions d'euros pour 2021.
C. Une dotation de 135 millions d'euros à l'Oniam
L'Office national d'indemnisation des accidents médicaux, des affections iatrogènes et des infections nosocomiales (Oniam)
L'Oniam est un établissement public à caractère administratif de l'État créé par la loi du 4 mars 2002 et placé sous la tutelle du ministre chargé de la santé. Il est chargé d'organiser des dispositifs de règlement amiable, mais aussi de gérer les différents contentieux en matière d'indemnisation des victimes de dommages imputables à :
- des accidents médicaux, affections iatrogènes ou infections nosocomiales ;
- des accidents survenus dans le cadre de la recherche biomédicale ;
- des accidents dus à des dommages résultant de mesures sanitaires d'urgence ;
- des accidents dus à la prise de benfluorex (Mediator) ou de valproate de sodium (Dépakine) ;
- des contaminations d'origine sanguine par le VIH, le virus de l'hépatite C, celui de l'hépatite B, le virus T-lymphotropique humain ou encore des contaminations par la maladie de Creutzfeldt-Jakob par la voie de traitement par l'hormone de croissance extractive.
• Les missions de l'Oniam sont financées pour partie par l'assurance maladie (indemnisation des accidents médicaux, des contaminations par le VIH, le VHC, le VHB et le HTLV) et pour partie par l'État (les accidents médicaux résultant de la vaccination obligatoire et les dommages consécutifs à des mesures sanitaires d'urgence, à la prise du Benfluorex ainsi qu'à la prise de valproate de sodium).
Dépenses d'indemnisation de l'Oniam
|
2010 |
2011 |
2012 |
2013 |
2014 |
2015 |
2016 |
2017 |
2018 |
2019 |
2020 |
2021 |
|
|
Dépenses d'indemnisation
|
69,8 |
91,9 |
109,7 |
141,9 |
115,8 |
129,2 |
131 |
133,9 |
153,8 |
161 |
134 |
180 |
|
Évolution |
-16% |
32% |
19% |
29% |
-18% |
11,60% |
1,40% |
2,20% |
15,04% |
5,23% |
-16,77% |
+33,34% |
Source : Réponses au questionnaire de la rapporteure préparatoire au PLFSS
Le IV fixe la dotation des régimes d'assurance maladie à l' Oniam à 135 millions d'euros pour 2023 , soit le même montant que pour 2022.
Les prévisions de dépenses d'indemnisation pour 2022 dans le périmètre de l'assurance maladie (accidents médicaux, contaminations transfusionnelles VIH, VHC, VHB et HTLV) et des missions relevant du programme 204 de l'État (VO/MSU/benfluorex/valproate de sodium) sont estimées à 258,54 millions d'euros . Le ministère indique que ces prévisions sont conformes aux prévisions budgétaires initiales, le début de l'année 2022 permettant de renouer avec une activité proche de celle de 2019 sur la même période.
Dans l'annexe 2 au PLFSS, le Gouvernement précise que le tendanciel à la hausse, constaté depuis plusieurs années, devrait se poursuivre. En effet, si le nombre de nouveaux dossiers tend à se stabiliser, le montant moyen des dépenses d'indemnisation devrait lui progresser , du fait du relèvement progressif du montant moyen d'une offre amiable compte tenu des mesures de révision de la table de capitalisation et de la poursuite de l'accroissement des contentieux directs conduisant à une condamnation de l'Oniam au paiement d'une indemnisation en capital ou sous forme de rente.
• Pour 2023, sur la base des mêmes tendances qu'en 2022, avec une stabilisation du nombre de nouveaux dossiers en CCI, la prévision de dépenses s'établit à 284 millions d'euros dont 212 millions d'euros de dépenses d'indemnisation.
Enfin, pour 2023, le résultat comptable de l'Oniam serait positif avec un excédent de l'ordre d'1,2 million d'euros.
D. Des précisions apportées pour l'ensemble des crédits de l'assurance maladie versés aux opérateurs
Nouveauté résultant de la loi organique du 14 mars 2022, les annexes au PLFSS doivent désormais, aux termes de l'article L.O. 111-4-1 , présenter les comptes prévisionnels , justifiant l'évolution des recettes et des dépenses et détaillant l'impact, au titre de l'année à venir et, le cas échéant, des années ultérieures, des mesures contenues dans le projet de loi de financement de l'année sur les comptes des organismes financés par des régimes obligatoires de base.
Doit en outre être détaillé, le cas échéant, le montant de la dotation des régimes obligatoires d'assurance maladie pour l'année en cours et de la dotation prévisionnelle des régimes obligatoires d'assurance maladie pour l'année à venir qui sont affectées à ces organismes.
Ainsi, sont désormais précisées au sein de l'annexe 2 les crédits des opérateurs financés par l'assurance maladie ainsi que leurs plafonds d'emplois.
Prévisions budgétaires et dotations de l'assurance maladie à certains établissements publics
|
Établissement |
Prévision budgétaire 2022 |
Dotation 2022 |
Dotation 2023 |
|
Office national d'indemnisation des victimes d'accidents médicaux |
217,7 millions en CP |
135 |
135,32 |
|
Fonds de modernisation de l'investissement en santé (FMIS) |
Non précisé en annexe mais inscrit à l'article 46 |
||
|
Agence de la biomédecine |
84 425 578 en CP |
47,58 |
52,18 |
|
Établissement français du sang |
21,5 |
25 ? |
|
|
Agence technique de l'information sur l'hospitalisation |
44,726 millions en CP |
10 |
10,4 |
|
Centre national de gestion |
41,14 millions |
27,63 |
27,63 |
|
École des hautes études en santé publique |
60,3 |
45,2 |
45,2 |
|
Agence nationale d'appui à la performance |
22,453 millions en AE |
14,64 |
17,21 |
|
Agence du numérique en santé |
669,711 millions
|
61,29 et 264 de dotation exceptionnelle |
|
|
Agence nationale
|
3 352 427 803
|
186,26 et 3 830 de dotation exceptionnelle |
211,96 |
|
Agence nationale de sécurité du médicament et des produits de santé |
130,6 en CP |
132,72 |
140,28 |
|
Haute Autorité de santé |
74,5 en CP |
53,9 |
53,9 |
• Outre le FMIS et l'Oniam dont les dotations sont fixées par le présent article, il convient de souligner les montants non négligeables versés par l'assurance maladie à différents opérateurs :
- Santé publique France , pour un montant de l'ordre de 212 millions d'euros pour 2023 mais, surtout, rehaussé depuis 2020 d'une large dotation exceptionnelle de plusieurs milliards d'euros par an ;
- l'agence du numérique en santé , également destinataire d'une enveloppe exceptionnelle en 2022 multipliant par plus de quatre sa dotation initiale ;
- les autorités sanitaires que sont la Haute Autorité de santé, l'agence nationale de sécurité du médicament ou l'Agence de la biomédecine, représentant en cumulé près de 240 millions d'euros.
Plafonds d'emplois des établissements publics financés par l'assurance maladie
|
Établissement |
ETPT sous plafond |
ETPT hors plafond |
|
Office national d'indemnisation des victimes d'accidents médicaux |
119 |
2 |
|
Agence de la biomédecine |
243,5 |
13,1 |
|
Établissement français du sang |
8 673 |
- |
|
Agence technique de l'information sur l'hospitalisation |
119 |
7 |
|
Centre national de gestion |
110 |
- |
|
École des hautes études
|
314 |
120 |
|
Agence nationale d'appui
|
94 |
- |
|
Agence du numérique en santé |
200 |
35 |
|
Agence nationale de santé publique |
579 |
139,25 |
|
Agence nationale de sécurité du médicament et des produits de santé |
940 |
36 |
|
Haute Autorité de santé |
434 |
- |
Interrogée sur l'évolution des moyens des opérateurs, la direction de la sécurité sociale a indiqué que, « pour ce qui concerne 2022, les agences ont vu leurs moyens maintenus ou augmentés en fonction des missions supplémentaires qui leur ont été dévolues ».
Sont notamment soulignées l'augmentation des moyens de l'Agence de la biomédecine en vue d'accompagner notamment la mise en oeuvre de la loi de bioéthique , mais aussi de ceux de l'ANSM concernant l'évolution de la règlementation européenne et le renforcement de la pharmacovigilance, à destination des comités de protection des personnes mais aussi pour permettre le financement des réseaux de vigilance.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Cet article a été retenu sans modification dans le texte sur lequel le Gouvernement a engagé sa responsabilité en application de l'article 49, alinéa 3, de la Constitution et est désormais considéré comme adopté par l'Assemblée nationale.
III - La position de la commission
A. Des missions toujours renforcées pour des agences aux moyens limités
La rapporteure constate une amélioration de l'information mise à disposition des commissions des affaires sociales quant aux moyens financiers et humains des opérateurs publics du secteur de la santé.
Cela répond à une nécessité démocratique et à un besoin réel de vérification par le Parlement de l'adéquation des moyens accordés avec les missions données aux différents établissements .
• La rapporteure s'est également intéressée à l'évolution de ces moyens sur les dernières années. Elle constate à ce titre une modération notable des moyens de certaines agences qui ont pourtant vu leurs missions être renforcées .
• C'est ainsi le cas de la Haute Autorité de santé, de l'Agence de la biomédecine ou encore de l'Agence nationale du médicament . Le contexte de la crise sanitaire, mais aussi de nouvelles évolutions législatives comme la loi de bioéthique, les réformes de l'accès précoce et de l'accès direct, des exigences nouvelles concernant les produits de santé et cadre de la télésurveillance par exemple, ont un impact sensible sur les services de ces établissements.
Évolution des dotations versées par l'assurance maladie (hors financements exceptionnels)
(en millions d'euros)
|
Opérateurs |
2020 |
2021 |
2022 |
|
ABM |
39,31 |
44,58 |
47,58 |
|
ANSM |
115,82 |
118,32 |
132,72 |
|
ANSP (SPF) |
150,16 |
156,16 |
161,46 |
|
ATIH |
9,63 |
10 |
10 |
|
CNG |
27,97 |
27,63 |
27,63 |
|
EHESP |
42,23 |
43,33 |
45,2 |
|
HAS |
55,9 |
55,90 |
53,9 |
Source : Réponse au questionnaire de la rapporteure préparatoire au PLFSS
Évolution des plafonds d'emplois
(en ETPT)
|
Opérateurs |
2018 |
2019 |
2020 |
2021 |
2022 |
|
ABM |
242,5 |
237,5 |
235 |
238 |
243 |
|
ANSM |
- |
- |
912 |
935 |
940 |
|
ANSP / SPF |
- |
- |
568 |
579 |
579 |
|
ATIH |
110 |
112 |
113 |
115 |
115 |
|
CNG |
114 |
112 |
109 |
108 |
110 |
|
EHESP |
305 |
297 |
296 |
295 |
292 |
|
HAS |
395 |
425 |
425 |
434 |
434 |
|
Total |
1 167 |
1 184 |
2 658 |
2 704 |
2 713 |
Source : Réponse au questionnaire de la rapporteure préparatoire au PLFSS
Il convient, dans un contexte de contrainte forte sur les dépenses sociales, de cependant bien veiller à la soutenabilité des missions nouvelles données aux autorités sanitaires dans des schémas de moyens souvent inchangés .
Surtout, un suivi doit être fait sur les capacités des principales autorités et agences sanitaires à assurer leur mission, notamment de sécurité sanitaire, dans des conditions satisfaisantes de qualité, de transparence et de délais .
B. Une évaluation à conduire du plan d'investissements issu du Ségur de la santé
Concernant le suivi des dotations au FMIS et plus largement le soutien à l'investissement santé, la rapporteure souligne la nécessité de conduire, au cours des prochaines années, un suivi et une évaluation du plan d'investissements , tant sur le volet de 6 milliards d'euros porté au titre du plan de relance, que sur le volet de 13 milliards d'euros issu des versements de la Caisse d'amortissement de la dette sociale.
Ces deux plans complémentaires, eux-mêmes ventilés selon plusieurs volets - investissements courants ou structurants, établissements de santé et établissements sociaux et médico-sociaux - sont une des mesures principales du Ségur de la santé . Surtout, ils répondent à une attente extrêmement forte d'un rattrapage en matière d'investissements hospitaliers.
Alors que les besoins sont majeurs, la bonne allocation de cet effort de 19 milliards d'euros est une nécessité .
La commission souhaite ainsi, avec sa rapporteure, assurer au cours de l'année 2023 un point d'étape sur la mise en oeuvre de ce plan.
C. Un nécessaire renforcement du contrôle des crédits versés au titre de dotations exceptionnelles
Comme lors de l'examen du dernier projet de loi de financement, la commission regrette la pratique gouvernementale en matière de dotations de l'assurance maladie.
Ainsi, la rapporteure rappelle que l'assurance maladie ne doit pas être une « facilité de caisse » pour des dépenses qui sont par nature arbitrables - et non des remboursements de prestations - et dont le rehaussement aurait nécessité une loi de finances rectificative si elles avaient été portées par le budget général.
En outre, la commission regrette une nouvelle fois l'octroi à Santé publique France en cours d'exercice d'une dotation complémentaire exceptionnelle , dès le 28 janvier, à hauteur de 2,6 milliards d'euros 713 ( * ) , sans dépôt d'un projet de loi de financement rectificative ni même avis des commissions des affaires sociales.
Surtout, la rapporteure constate que le rapport de septembre de la commission des comptes de la sécurité sociale prévoit dans les prévisions de charges de l'assurance maladie un montant bien supérieur à la dotation initiale à Santé publique France. Ce montant, d'un ordre comparable à la provision que le Gouvernement revendique au titre des dépenses de crise pour 2023, laisse supposer une dotation exceptionnelle dès janvier 2023.
À ce titre, la commission estime plus sincère de fixer par la loi la dotation à l'agence nationale de santé publique et prévoir la possibilité d'une dotation exceptionnelle. Le dépassement de celle-ci imposerait un retour devant le Parlement. C'est le sens de l'amendement n° 113 adopté par la commission .
Plus globalement, dans le cadre du suivi des crédits versés aux agences par l'assurance maladie, la rapporteure souligne que s'appliquera à partir de cette année la n ouvelle disposition de la loi organique relative aux lois de financement de la sécurité sociale concernant les dotations aux organismes.
Ainsi, en cas de relèvement des dotations, par dotation exceptionnelle notamment, une information immédiate des commissions des affaires sociales est attendue pour justifier ces dépenses non prévues .
Article L.O. 111-9-2-2 du code de la sécurité sociale
Lorsque, en cours d'exercice, le montant de la dotation mentionnée au b du 2° de l'article L.O. 111-4-1 affectée à un organisme fait l'objet d'une augmentation de plus de 10 %, les commissions parlementaires saisies au fond des projets de loi de financement de la sécurité sociale en sont informées sans délai.
Enfin, le même amendement n° 113 adopté par la commission vise, comme la commission l'avait déjà souhaité l'an dernier, à prévoir la fixation annuelle par la loi des dotations aux opérateurs financés exclusivement par l'assurance maladie.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
Article 46
Objectif de
dépenses de la branche maladie, maternité, invalidité et
décès
Cet article fixe le montant de l'objectif de dépenses de la branche maladie, maternité, invalidité et décès pour l'ensemble des régimes obligatoires de base.
En dépit de réserves relatives à la soutenabilité des dépenses d'assurance maladie sur le moyen terme, la commission vous demande d'adopter cet article sans modification et ainsi fixer l'objectif de dépenses à 238,3 milliards d'euros pour 2023.
I - Le dispositif proposé
Conformément à l'article L.O. 111-3-5 du code de la sécurité sociale, cet article fixe l'objectif de dépenses de la branche maladie, maternité, invalidité et décès pour 2023.
• L'article 46 fixe les objectifs de dépenses de la branche maladie, maternité, invalidité et décès à 238,3 milliards d'euros pour 2023 .
Comme prévu par la loi organique du 14 mars 2022 714 ( * ) , l'objectif de dépenses couvre le champ de l'ensemble des régimes obligatoires de base de la sécurité sociale , la fixation de l'objectif propre au régime général n'étant plus attendue à partir de cette année.
Cette évolution est particulièrement logique pour la branche maladie, alors que l'écart entre le régime général et l'ensemble des Robss ne représentait dans la prévision pour 2022 qu'1,5 milliard d'euros sur près de 230 milliards d'euros de dépenses, soit 0,65 %.
Cette année encore, il convient à titre liminaire de rappeler le changement substantiel de périmètre opéré en LFSS pour 2021 avec la création de la branche autonomie désormais chargée des dépenses de prestations dont la branche maladie assurait auparavant le financement .
La création de la branche s'est également accompagnée en recettes d'un transfert d'une part du produit de la contribution sociale généralisée (CSG).
Dépenses de la branche maladie, maternité, invalidité et décès
(en milliards d'euros)
|
LFSS pour 2022 |
Prévision 2022 rectifiée
|
Prévision
|
|
|
Régimes obligatoires de base |
230,1 |
241,9 |
238,3 |
Les dépenses de la branche maladie baisseraient ainsi en 2023 par rapport à la prévision actualisée pour 2022 au sein de ce PLFSS, à hauteur d'1,5 %. Cependant, elles seraient supérieures de 3,6 % au montant initialement prévu pour la branche en 2022 .
Cette « baisse » des dépenses de l'assurance maladie doit être fortement nuancée : elle ne résulte pas d'une baisse des dépenses classiques, toujours en progression, mais seulement d'une hypothèse d'une nette diminution des dépenses liées à la crise sanitaire par rapport à 2022. Ainsi, le Gouvernement indique comprendre dans la trajectoire financière de l'Ondam une « provision » d'1,0 milliard d'euros au titre des dépenses covid pour 2023 .
Dépenses de la branche maladie, maternité, invalidité et décès
(en milliards d'euros)
|
LFSS pour 2022 |
Prévision 2022 rectifiée
|
Prévision pour 2023 |
|
|
Recettes |
211,0 |
221,6 |
231,8 |
|
Dépenses |
230,1 |
241,9 |
238,3 |
|
Solde |
- 19,1 |
- 20,3 |
- 6,5 |
Au-delà des dépenses de la branche, son solde s'améliorerait de manière substantielle en 2023. Il passerait d'un déficit de plus de 20 milliards d'euros anticipées pour 2022 à un niveau bien inférieur même si toujours lourdement déficitaire, à 6,5 milliards d'euros . Cette amélioration tient d'une dynamique des recettes et de l'intégration du transfert par la branche famille de la prise en charge des indemnités journalières de congé maternité post-natal (article 10 du présent PLFSS).
Structure des recettes de la branche
Un mouvement ancien d'évolution du panier de recettes de la branche maladie a conduit à une réduction structurelle de la part des cotisations .
Plusieurs évolutions récentes ont modifié la structure des ressources, notamment :
- la cotisation maladie -maternité-invalidité-décès est à la charge exclusive de l'employeur , la part salariale ayant été supprimée en 2018 ;
- parallèlement, la part de taxe sur la valeur ajoutée affectée a augmenté fortement ;
- une part de la contribution sociale généralisée affectée à l'assurance maladie a été transférée en 2021 à la nouvelle branche autonomie créée.
Les cotisations, qui représentaient encore près de la moitié des recettes de la branche en 2017, représentent aujourd'hui seulement plus d'un tiers. La contribution sociale généralisée, qui avait atteint près de 46 % des ressources de la branche maladie en 2018, n'en représente aujourd'hui que moins du quart.
Évolution de la structure des recettes de la branche maladie entre 2017 et 2023
Source : Commission des affaires sociales du Sénat, d'après des données CCSS
En dehors des dépenses d'assurance maladie, deux postes de dépenses de la branche se distinguent.
• Les dépenses d'invalidité poursuivraient une progression soutenue en 2023. Après avoir augmenté de 3,8 % en 2022, du fait notamment de revalorisations anticipées, elles devraient progresser de 3,7 % l'an prochain. La progression des dépenses en 2023 ressort de l'effet des revalorisations, alors que le volume est considéré « atone ».
Les pensions d'invalidité
(en millions d'euros)
|
2019 |
2020 |
2021 |
2022 (p) |
2022 (t) |
|
|
Montants nets |
7 619 |
7 714 |
7 997 |
8 299 |
8 604 |
|
Progression en valeur |
1,7 % |
1,2 % |
3,7 % |
3,8 % |
3,7 % |
|
dont revalorisation |
0,5 % |
0,7 % |
0,2 % |
3,4 % |
3,7 % |
|
dont effet volume |
1,2 % |
0,5 % |
- 0,2 % |
0,4 % |
|
|
dont effet ASI |
3,7 % |
Source : DSS/SDEPF/6A. Champ : tous régimes
• Les dépenses d'indemnités journalières au titre des congés maternité, paternité ou d'accueil du jeune enfant progresseraient dans leur ensemble de 3,8 %sur 2023. Elles atteindraient près de 4 milliards d'euros .
Les indemnités journalières pour congés maternité, paternité et pour accueil de l'enfant
(en millions d'euros)
|
2019 |
2020 |
2021 |
% |
2022 (p) |
% |
2023 (t) |
% |
|
|
Total indemnités journalières |
3 345 |
3 277 |
3 572 |
9,0 |
3 811 |
6,7 |
3 955 |
3,8 |
|
IJ maternité |
3 102 |
3 041 |
3 239 |
6,5 |
3 297 |
1,8 |
3 422 |
3,8 |
|
IJ paternité d'accueil de l'enfant |
244 |
236 |
333 |
41,0 |
514 |
54,3 |
533 |
3,8 |
Source : DSS/SDEPF/6A
L'objectif de dépenses de la branche maladie est à distinguer de l'Ondam fixé à l'article 47 :
- les deux reposent sur des concepts de nature distincte : l'Ondam retient une approche économique, interrégimes et interbranches, alors que les dépenses des régimes relèvent d'une approche comptable ;
- leurs champs ne se recoupent pas intégralement : l'Ondam intègre les prestations de soins de la branche AT-MP (pour incapacité temporaire) mais ne prend pas en compte certaines prestations d'assurance maladie. C'est notamment le cas des prestations en espèces de maternité et paternité (indemnités journalières) ou des prestations invalidité-décès, ainsi que de certaines dépenses de prévention.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Cet article a été retenu sans modification dans le texte sur lequel le Gouvernement a engagé sa responsabilité en application de l'article 49, alinéa 3, de la Constitution et est désormais considéré comme adopté par l'Assemblée nationale.
III - La position de la commission
• La rapporteure souligne cette année encore une progression sensible des dépenses d'assurance maladie , derrière l'apparente « baisse » uniquement le fait d'hypothèses favorables concernant les dépenses de crise.
Face à une trajectoire financière pluriannuelle qui apparaît particulièrement douteuse , la rapporteure renouvelle cette année encore ses inquiétudes quant à la soutenabilité financière de la branche maladie sur le long terme .
Malgré une trajectoire de redressement du solde décrite en annexe B au présent PLFSS, la branche demeurerait ainsi lourdement déficitaire au cours des prochaines années .
Perspectives pluriannuelles des comptes de la branche maladie
(en milliards d'euros)
|
2022 (p) |
2023 (p) |
2024 (p) |
2025 (p) |
2026 (p) |
|
|
Recettes |
221,6 |
231,8 |
238,6 |
244,9 |
252,0 |
|
Dépenses |
241,9 |
238,3 |
243,6 |
249,4 |
254,6 |
|
Solde |
- 20,3 |
- 6,5 |
- 4,9 |
- 4,4 |
- 2,6 |
Source : Données PLFSS pour 2023, annexe B
Surtout, la rapporteure constate ainsi que cette trajectoire diffère sensiblement des prévisions qui valaient jusqu'ici , notamment celle, datant d'à peine un an, inscrite en annexe à la LFSS pour 2022.
L'écart est substantiel puisqu'à l'horizon 2025 , le déficit de la branche serait non pas de - 13,7 milliards d'euros mais de « seulement » - 4 milliards d'euros, soit une amélioration de 9,3 milliards d'euros .
Trajectoires comparées LFSS 2022 / PLFSS 2023 pour les soldes de la branche maladie
(en milliards d'euros)
Source : Commission des affaires sociales du Sénat, d'après LFSS 2022 et PLFSS 2023
Alors que le Gouvernement indiquait en 2021 dans le rapport annexé au PLFSS 2022 qu'« aucune mesure en recettes n'étant prévue, la branche maladie resterait déficitaire de près de 15 milliards d'euros en 2025 », le redressement spectaculaire de ce solde n'est pas sans poser question.
La commission s'interroge ainsi fortement sur la crédibilité d'une telle trajectoire, alors que l'amélioration du solde apparaît très peu documentée .
En outre, comme le montre les comparatifs des recettes, dépenses et soldes, l'amélioration sensible du solde prévue par rapport aux prévisions 2022 est due à une augmentation très forte des recettes (+ 17,1 milliards d'euros par rapport à la prévision) qui représente près du double de la révision à la hausse également des dépenses (+ 8,7 milliards d'euros).
Trajectoires comparées LFSS 2022 / PLFSS 2023 pour les recettes et dépenses de la branche maladie
(en milliards d'euros)
Source : Commission des affaires sociales du Sénat, d'après LFSS 2022 et PLFSS 2023
Pourtant, au-delà d'hypothèses économiques optimistes sur les recettes, aucune mesure de nature à sous-tendre une telle amélioration n'est inscrite . Ainsi, l'annexe B au présent PLFSS indique se borne ainsi à indiquer que le « l'amélioration du solde serait par ailleurs soutenue par le transfert pérenne du coût des indemnités journalières liées au congé maternité post-natal, de 2 milliards d'euros en 2023 ». Or, ce transfert, particulièrement discutable sur le fond et auquel la commission s'oppose, ne saurait à lui seul couvrir l'écart entre les trajectoires.
La commission estime ainsi que cette trajectoire financière pour l'assurance maladie, au-delà d'être peu crédible, apparaît être d'une sincérité particulièrement fragile .
Aussi, c'est sous ces réserves substantielles que la commission vous demande d'adopter cet article sans modification .
Article 46 bis
(nouveau)
Accès à la complémentaire santé des
jeunes et des personnes âgées
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, vise à étendre le bénéfice automatique de la complémentaire santé solidaire aux jeunes de moins de vingt-cinq ans à la charge d'un foyer bénéficiaire du RSA et d'étendre une présomption de droits aux éventuels conjoints, concubins ou partenaires des bénéficiaires de l'ASPA.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
I - Le dispositif proposé
A. L'état du droit
• La LFSS pour 2019 a créé la complémentaire santé solidaire (C2S) 715 ( * ) et a permis aux allocataires du revenu de solidarité active (RSA) et de l'allocation de solidarité pour les personnes âgées (ASPA) de bénéficier d'un renouvellement automatique du droit à la C2S à l'issue d'une période d'un an 716 ( * ) .
La complémentaire solidaire en matière de santé
La complémentaire santé solidaire (C2S), créée par l'article 52 de la LFSS pour 2019, est ouverte aux assurés bénéficiant de la prise en charge de leurs frais de santé par l'assurance maladie (Puma) au titre de l'activité professionnelle ou de la résidence stable et régulière en France, et disposant de ressources inférieures à un plafond qui varie selon le lieu de résidence et la composition du foyer.
Elle résulte de la fusion, à compter du 1 er novembre 2019, de la couverture maladie universelle complémentaire (CMU-C) et de l'aide au paiement d'une complémentaire santé (ACS).
La C2S se divise entre une C2S « sans participation », qui succède à la CMU-C et est versée lorsque les ressources du foyer sont inférieures à un certain plafond, et une C2S « avec participation » , qui succède à l'ACS et est versée sous réserve d'acquitter une participation financière lorsque les ressources du foyer sont comprises entre le plafond susmentionné et ce même plafond majoré de 35 %.
• La LFSS pour 2022 a simplifié davantage l'accès à la C2S pour ces publics en situation de fragilité. D'une part, elle a permis aux allocataires du RSA de bénéficier d'un droit automatique à la C2S , sauf opposition expresse de leur part. D'autre part, l es bénéficiaires de l'ASPA sont désormais réputés remplir les conditions d'ouverture du droit à la C2S avec participation , dès lors qu'ils n'ont pas exercé d'activité salariée ou indépendante pendant une période de référence.
• L'exposé sommaire de l'amendement insérant le présent article additionnel indique que « les enfants âgés de moins de 25 ans qui vivent sous le même toit que des bénéficiaires du revenu de solidarité active, mais qui ne sont pas considérés comme étant à leur charge pour le bénéfice du RSA, ne peuvent actuellement pas bénéficier de la complémentaire santé solidaire ».
L'article L. 861-1 du code de la sécurité sociale renvoie à un décret en Conseil d'État le soin de préciser les conditions d'âge, de domicile et de ressources dans lesquelles une personne est considérée comme étant à charge du foyer ouvrant droit à la C2S.
Appréciation des enfants à charge pour le bénéfice de la C2S et du RSA
Aux termes de l'article R. 861-1 du code de la sécurité sociale, sont ainsi considérés à la charge des bénéficiaires de la C2S, sous réserve que la charge soit réelle et continue :
- les enfants du demandeur, de son conjoint, de son concubin ou de son partenaire lié par un pacte civil de solidarité (Pacs) âgés de moins de vingt-cinq ans, vivant sous le même toit que le demandeur et ayant établi une déclaration au titre de l'impôt sur le revenu en leur nom propre ;
- les enfants majeurs du demandeur, de son conjoint, de son concubin ou de son partenaire lié par un Pacs âgés de moins de vingt-cinq ans et qui reçoivent une pension faisant l'objet d'une déduction fiscale dont le versement ne fait pas suite à une décision judiciaire.
- les enfants mineurs en résidence alternée au domicile de chacun de leurs parents sont considérés à la charge réelle et continue de leurs deux parents ou à la charge réelle et continue de l'un d'entre eux en fonction de leur rattachement fiscal.
Aux termes de l'article R. 262-3 du code de l'action sociale et des familles, sont en revanche considérés comme des enfants à charge pour le bénéfice de l'allocation du RSA :
- les enfants ouvrant droit aux prestations familiales ;
- les autres enfants et personnes de moins de vingt-cinq ans qui sont à la charge effective et permanente du bénéficiaire à condition, lorsqu'ils sont arrivés au foyer après leur dix-septième anniversaire, d'avoir avec le bénéficiaire ou son conjoint, son concubin ou le partenaire lié par un Pacs un lien de parenté jusqu'au quatrième degré inclus.
Par dérogation, ne sont pas considérés comme à la charge du foyer les enfants percevant une rémunération mensuelle supérieure au RSA socle majoré (1 028,96 €) ou s'il est lui-même bénéficiaire du RSA jeune, en application de l'article L. 262-7-1 du code de la sécurité sociale.
La charge d'un enfant pour le bénéfice de la C2S est ainsi appréciée de manière plus souple que pour le bénéfice du RSA. Si les jeunes de moins de vingt-cinq ans recevant le RSA jeune peuvent bénéficier à titre personnel du droit automatique à la C2S sans contribution, tel n'est pas le cas des autres enfants d'un foyer allocataire du RSA.
Ces enfants majeurs ne peuvent se voir attribuer la C2S de manière automatique au titre du RSA dans la mesure où ils ne sont pas reconnus comme des bénéficiaires au titre du foyer RSA. En outre, s'ils ne sont pas autonomes au sens de l'article R. 861-2 du code de la sécurité sociale, ils ne peuvent pas non plus déposer de demande de C2S à titre personnel.
B. Le droit proposé
Le présent article résulte de trois amendements identiques, dont un déposé par le Gouvernement, et intégrés au texte sur lequel le Gouvernement a engagé sa responsabilité.
• Le a) du 1° du présent article entend élargir l'attribution automatique de la C2S gratuite aux enfants de moins de 25 ans à la charge des bénéficiaires du RSA, sans pour autant que ce lien ne soient reconnus pour le bénéfice de l'allocation du RSA.
• Le 2° propose que ces enfants bénéficient également du renouvellement automatique de leur droit à l'issu de la période d'un an de bénéfice de la C2S.
• Le b) du 1° propose que les éventuels conjoints, concubins ou partenaires des bénéficiaires de l'allocation de solidarité aux personnes âgées (Aspa), dès lors qu'ils n'exercent pas d'activité professionnelle, bénéficient de la même présomption que les allocataires de l'ASPA d'ouverture de la C2S avec participation.
II - La position de la commission: une mesure de précision bienvenue
La rapporteure souscrit à l'intention du présent article qui corrige un déficit dans l'accès à la C2S d'un public, certes très ciblé, mais qui semble en effet oublié des dispositions légales. En outre, l'accès simplifié à la C2S des conjoints ou concubins des allocataires de l'ASPA est une mesure souhaitable dans la mesure où la condition de ressources pour l'ouverture des droits à l'ASPA est appréciée en tenant compte des revenus du couple.
La commission a adopté un amendement rédactionnel n° 114 de la rapporteure de précision rédactionnelle.
La commission vous demande d'adopter cet article ainsi modifié.
Article 47
Ondam et
sous-Ondam
Cet article fixe pour 2022 le montant de l'Objectif national de dépenses d'assurance maladie (Ondam) et le montant des sous-objectifs qui le composent.
Sous des réserves concernant la construction de l'Ondam et l'adéquation des dépenses et de leur ventilation aux défis du système de santé, la commission vous demande d'adopter sans modification cet article visant à fixer l'Ondam 2023 à 244,1 milliards d'euros.
I - Le dispositif proposé
A. Une progression substantielle prévue pour 2023 hors crise covid
• L'article 47 fixe l'objectif national de dépenses d'assurance maladie à 244,1 milliards d'euros pour 2023 avec une ventilation entre sous-objectifs déterminée comme suit :
(en milliards d'euros)
|
Sous-objectif |
Objectif de dépenses |
|
Dépenses de soins de ville |
103,9 |
|
Dépenses relatives aux établissements de santé |
100,7 |
|
Dépenses relatives aux établissements et services pour personnes âgées |
15,3 |
|
Dépenses relatives aux établissements et services pour personnes handicapées |
14,6 |
|
Dépenses relatives au fonds d'intervention régional et au soutien national à l'investissement |
6,1 |
|
Autres prises en charge |
3,4 |
|
Total |
244,1 |
Objectif national de dépenses d'assurance maladie pour 2023
Source : Commission des affaires sociales, d'après les données du PLFSS 2023
1. Des changements de périmètre réduits
L'annexe 5 présente une série de changements pour 2023 dans la construction de l'Ondam 2023, avec :
- un transfert de 52 millions d'euros du sous-objectif soins de ville vers le sous-objectif relatif aux établissements pour personnes âgées , au titre de la réouverture maîtrisée du tarif global en Ehpad ;
- un transfert de 71 millions d'euros du 6ème sous-objectif vers le sous-objectif relatif aux établissements pour personnes handicapées , au titre du conventionnement d'établissements médico-sociaux pour adultes en Belgique ;
- une neutralisation du retard de la mise en oeuvre de l'avenant n°10 à la convention des transporteurs sanitaires privés, avec un mouvement entre le FIR et les soins de ville ;
- dans le cadre de l'expérimentation ETAPES dans le champ de la télémédecine, une mesure de périmètre intègre le remboursement par le FIR depuis les soins de ville ;
- enfin, une mise en cohérence au regard du financement de la lutte anti-vectorielle sur le budget des agences régionales de santé outre-mer.
Synthèse des évolutions de périmètre
Source : Annexe 5 au PLFSS
La construction globale, outre des transferts internes, ne prévoit pas de changements de périmètres externes.
Construction de la base 2023 à champ constant
Source : Annexe 5 au PLFSS
Enfin, cette année encore, la construction de l'Ondam distingue une trajectoire « hors crise » et une trajectoire « tout compris ».
2. Des hypothèses de construction intégrant l'inflation et réduisant l'impact de la crise sanitaire
Comme précisé à l'annexe 5, la construction de l'Ondam 2023 repose sur l'hypothèse d'une circulation endémique de la covid-19 et d'un retour à une dynamique d'activité des acteurs de l'offre de soins, à un niveau d'avant-crise.
En outre, le Gouvernement revendique la prise en compte dans cette trajectoire du contexte inflationniste , tant pour les effets de la revalorisation du point d'indice que pour les prix des achats des établissements sanitaires et médico-sociaux.
Principe de construction de l'Ondam 2023
Source : Annexe 5 au PLFSS
Pour 2023, le Gouvernement intègre à la prévision de l'Ondam une « provision » au titre des dépenses de crise à hauteur d'1,0 milliard d'euros . 600 millions sont inscrits au titre de Santé publique pour la vaccination - tant la campagne vaccinale que les achats - et pour les besoins de l'agence ; 400 millions au titre du dépistage.
Comme le constate lui-même le Gouvernement, « les prévisions au titre des surcoûts induits par la crise sanitaire restent entourées d'un fort niveau d'incertitudes et pourraient être revues en cours d'année 2023 en fonction de l'évolution du contexte épidémique ».
La progression se décompose ainsi, selon les précisions apportées en annexe 5, comme suit :
- une progression de l'ordre de 2,4 points résultant d'une évolution spontanée , en intégrant des efforts de lutte contre la fraude et de maîtrise médicalisée de la dépense ;
- un impact du contexte inflationniste - tant concernant les revalorisations salariales que les achats - pour 0,9 point ;
- des dépenses au titre de la vie conventionnelle pour 0,9 point également, en tenant compte de la trajectoire des dépenses de produits de santé et les mesures nouvelles à destination des établissements ;
- la poursuite de la montée en charge du Ségur pour 0,3 point ;
- des mesures de régulation et d'économies pour - 0,7 point .
3. Un Ondam « stable » en apparence, en progression encore soutenue hors dépenses de crise
Les hypothèses retenues conduisent à établir la prévision de l'Ondam 2023 à 244,1 milliards d'euros, provision covid comprise.
• En apparente baisse de 0,8 %, l'Ondam 2023 « hors dépenses de crise » augmenterait cependant de 3,7 % en 2023 par rapport à la trajectoire révisée pour 2022 , quand la progression tendancielle intégrant l'inflation et le Ségur serait, hors crise, de 4,4 % .
En considérant un Ondam « hors crise » et « hors Ségur », mais également cette année « hors inflation », la progression serait selon le Gouvernement de 2,6 % 717 ( * ) .
Comparaison des Ondam pour les prévisions 2022 initiale et rectifiée et 2023
(En milliards d'euros)
|
LFSS 2022 |
2022 rectifié |
PLFSS 2023 |
Progression 2023 par rapport à 2022 rectifié |
|
|
Soins de ville |
102,5 |
107,3 |
103,9 |
-3,2 % |
|
Établissements de santé |
95,3 |
97,1 |
100,7 |
3,7 % |
|
Établissements et services pour personnes âgées |
14,3 |
14,6 |
15,3 |
4,8 % |
|
Établissements et services pour personnes handicapées |
13,3 |
13,8 |
14,6 |
5,8 % |
|
Fonds d'intervention régional et soutien national à l'investissement |
5,9 |
6,3 |
6,1 |
- 3,2 % |
|
Autres prises en charge |
5,5 |
6,8 |
3,4 |
-50,0 % |
Comparaison des Ondam pour les prévisions 2022 initiale et rectifiée et 2023
(en milliards d'euros)
Source : Commission des affaires sociales, d'après les données du PLFSS 2023
B. Une progression des dépenses de ville prévue à 2,9 %
Dépenses de crise retranchées, l'Ondam relatif aux dépenses de soins de ville augmenteraient de 2,9 % .
L'évolution spontanée établie à l'aide des méthodes statistiques conduirait à une progression de ces dépenses évaluée de l'ordre de 3,3 % 718 ( * ) .
À cette évolution spontanée s'ajoutent les effets des mesures nouvelles :
- un effet de revalorisations à hauteur de 0,7 % ;
- un impact du Ségur estimé à 0,3 % ;
- dans le même temps, une maîtrise tarifaire et des mesures de régulation conduiraient à atténuer de manière substantielle cette dynamique, puisqu'elles pèseraient à hauteur de - 1,3 % .
Parmi les principaux déterminants de l'évolution des dépenses de soins de ville, l'annexe 5 retient notamment :
- une progression des dépenses correspondant aux honoraires médicaux et dentaires attendue à 2,2 % , du fait d'une dynamique des honoraires des spécialistes ;
- une progression des honoraires paramédicaux à 3,1 % , ceux des infirmiers étant attendus à + 3,7 % ;
- des dépenses de biologie médicale augmentant de 2,5 % et celles de transports sanitaires de 3,0 % ;
- une croissance des dépenses nettes de produits de santé de 3,9 % ;
- les autres dépenses de prestations en dynamique de 7,4 %, comprenant notamment les cures thermales.
• Concernant les mesures de régulation :
- 400 millions d'euros de moindres dépenses sont attendues concernant certaines dépenses de soins de ville, en particulier pour l'imagerie et la biologie , dont la croissance a été soutenue ces dernières années ;
- 800 millions d'euros de moindres dépenses sont attendues concernant les produits de santé , avec une hypothèse de déclanchement de la clause de sauvegarde et un rendement intégré de celle-ci à 150 millions d'euros ;
- enfin, il est fait l'hypothèse d'une moindre dépense de l'ordre de 150 millions d'euros résultant de négociations avec les organismes complémentaires .
C. Une forte dynamique des dépenses relatives aux établissements de santé, à 4,1 %
Le Gouvernement revendique cette année encore, « de manière exceptionnelle », la construction de l'Ondam hospitalier « n'intégrant aucun impératif d'économies en dehors des produits de santé de la liste en sus ».
Après une réévaluation pour 2022 à hauteur de 2,1 milliards d'euros pour tenir compte des conséquences du contexte inflationniste, le Gouvernement prévoit pour 2023 « la poursuite du soutien des établissements de santé face à la hausse prévisionnelle du coût de leurs achats ainsi que pour financer en année pleine la revalorisation salariale des professionnels ».
Hors dépenses de crise, le sous-objectif « établissements de santé » progresserait de 4,0 milliards d'euros .
Nouveauté depuis 2022, la présentation de l'annexe 5 fait figurer la répartition des financements nouveaux à destination des différents objectifs de la politique de santé. Le Gouvernement revendique ainsi deux finalités captant l'essentiel de ces nouvelles dépenses : la transformation des métiers et la revalorisation des soignants (47,8 %) et le soutien au fonctionnement structurel des établissements (43,3 %).
Cette augmentation des dépenses serait ainsi répartie comme suit :
- pour 2,5 milliards d'euros au titre de l'évolution des ressources courantes des établissements. Le Gouvernement entend tenir compte de l'inflation et, en particulier, du coût de l'énergie en forte hausse ;
- pour 1,1 milliard d'euros au titre des revalorisations de juillet dernier ;
- pour 400 millions d'euros au titre du Ségur de la santé.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Cet article a été retenu sans modification dans le texte sur lequel le Gouvernement a engagé sa responsabilité en application de l'article 49, alinéa 3, de la Constitution et désormais considéré comme adopté par l'Assemblée nationale.
III - La position de la commission
A. Une très forte dynamique de l'Ondam à nuancer
1. Un brutal rehaussement de la base de l'Ondam assorti d'une trajectoire d'évolution annuelle à un rythme supérieur
L'annexe B au PLFSS comme l'annexe au projet de loi de programmation des finances publiques pour la période 2023-2027 indiquent la trajectoire projetée par le Gouvernement pour l'Ondam à un horizon de cinq années.
Trajectoire de l'Ondam dans le PLFSS 2023
|
2019 |
2020 |
2021 |
2022 |
2023 |
2024 |
2025 |
2026 |
|
|
Ondam |
2,70 % |
9,40 % |
8,70 % |
2,20 % |
- 0,8 % |
2,30 % |
2,70 % |
2,60 % |
|
Ondam
|
2,70 % |
3,3 % |
6,3 % |
5,4 % |
3,7 % |
2,70 % |
2,70 % |
2,60 % |
Source : Extrait de l'annexe B au PLFSS 2023
L'Ondam augmenterait ainsi de 2,7 % sur 2024 et 2025 avant de suivre une progression annuelle de 2,6 % en 2026 et 2027 . Ces taux sont supérieurs aux taux-cibles fixés par exemple dans la loi de programmation votée en 2017 à 2,3 % de progression annuelle.
Les taux précisés en annexes permettent ainsi, appuyés par les montants indiqués dans le projet de LPFP jusqu'en 2025, de poursuivre la trajectoire de l'Ondam en valeur à l'horizon 2027.
En suivant les taux présentés par le Gouvernement et en faisant une hypothèse optimiste d'un non dépassement des montants envisagés, l'Ondam atteindrait en 2027 près de 270 milliards d'euros, quand l'Ondam dépassait à peine 200 milliards d'euros en 2019, soit une projection tout à fait vertigineuse. En huit ans, cela représente une croissance de près de 35 % et, surtout, une augmentation en valeur de 69,7 milliards d'euros.
La rapporteure constate que ces prévisions ne correspondent pas du tout à une trajectoire « retour à la normale » ou à un rétablissement de la trajectoire de montants d'avant-crise. En effet, sa progression de l'ordre de 22 % en trois ans de crise a représenté un saut de base désormais pérenne .
Car, si le « saut de dépenses » de 2020 et, pour partie 2021, ressort des conséquences de la crise sanitaire , s'y est substitué désormais une augmentation durable des dépenses du fait du Ségur de la santé , avec des revalorisations de l'ordre de 10 milliards d'euros en année pleine.
Trajectoire complétée de l'Ondam à horizon 2027
Source : Commission des affaires sociales du Sénat, d'après les données du PLFSS 2023 et du projet de loi
2. Un rythme annuel d'augmentation des dépenses particulièrement important
Si l'analyse de l'Ondam en loi de financement retient régulièrement les taux annuels d'évolution, il est indispensable de regarder la base à laquelle ils sont appliqués. Concrètement, un taux d'évolution de 2,3 % sur l'Ondam 2019 à 200,2 milliards d'euros représentait ainsi 4,6 milliards d'euros de dépenses supplémentaires.
Or, le saut de dépenses résultant de la crise et du Ségur produit un « effet de base » déterminant, auquel viennent s'appliquer des taux supérieurs. Aussi, le taux de 2,7 % appliqué à l'Ondam 2024 prévu à 249,7 milliards d'euros représente 6,7 milliards d'euros de dépenses supplémentaires sur un an . À ce rythme d'évolution, l'augmentation sur deux ans ne représente rien de moins que l'équivalent pour 2021 du sous objectif relatif au financement des soins en Ehpad.
3. Des dynamiques revendiquées qui méritent d'être replacées dans le contexte économique et sanitaire
Les dépenses de l'Ondam, pour dynamiques qu'elles soient, appellent à être remises dans le contexte économique. Ainsi, si le ministre chargé des comptes publics se félicite de taux supérieurs au quinquennat 2012-2017 et que l'annexe 5 revendique un « rythme deux fois plus rapide qu'au cours de la décennie 2010-2019 », force est de constater que l'inflation de 2022 n'est en rien celle du quinquennat de la décennie écoulée .
Par ailleurs, au-delà des hypothèses économiques, ces taux sont également à rapprocher du contexte sanitaire avec une période actuelle de hausse des besoins de santé résultant notamment du vieillissement de la population .
Force est de constater enfin que les taux « élevés » prévus aujourd'hui constituent davantage un rattrapage d'une modération sans doute excessive par exemple des dépenses hospitalières, sans malheureusement que les dépenses nouvelles ne représentent nécessairement d'amélioration des prises en charge.
B. Une trajectoire très exigeante qui suppose des économies pourtant non présentées
1. Un niveau d'Ondam qui signifie en réalité une maîtrise ambitieuse des dépenses
• Pour considérables que ces niveaux de dépenses soient, force est de constater qu'ils représentent des montants jugés difficiles à respecter .
Le Haut Conseil des finances publiques 719 ( * ) constatait d'ailleurs que la trajectoire du projet de loi de programmation « suppose une action résolue pour freiner la dépense, en particulier de soins de ville , malgré l'impact haussier du vieillissement de la population et du progrès technique, dont les modalités ne sont pas documentées dans le projet de loi de programmation ».
Cette prudence est partagée par les principaux acteurs de l'offre de soins. Ainsi, interrogé sur cette trajectoire pluriannuelle , le directeur de la caisse nationale de l'assurance maladie l'a lui-même considérée 720 ( * ) « exigeante ». Auditionnée par la rapporteure, la direction générale de l'offre de soins concédait elle aussi que cet affichage « très ambitieux » sous-entendait en réalité des économies fortes pour l'hôpital au regard des dynamiques propres à ses charges.
• Au-delà de la trajectoire difficile à garantir, l'année 2023 elle-même fait immédiatement l'objet d'incertitudes notables.
En effet, le contexte inflationniste , bien qu'intégré à la construction, pourrait s'avérer plus lourd.
Surtout, l'évolution de l'épidémie est particulièrement imprévisible. À ce titre, le Haut Conseil des finances publiques 721 ( * ) estimait lui-même que « les dépenses sur le champ de l'Ondam comprennent une provision de seulement 1 milliard d'euros au titre des dépenses de covid-19 sur les achats de vaccins et la campagne de tests. Cette provision, qui suppose notamment une chute massive des dépenses de tests (division par 20 par rapport à 2021), risque de se révéler très insuffisante ».
L'Ondam 2023 comme les montants projetés au-delà apparaissent ainsi d'une crédibilité très douteuse .
Soit cette trajectoire est très approximative et son commentaire apparaît alors assez superflu, soit le Gouvernement entend la garantir et, alors, il est préoccupant qu'il ne documente pas dès aujourd'hui les moyens qu'il compte mobiliser dans les années à venir
Ainsi, la rapporteure estime que les prévisions d'Ondam sur les prochaines années, qui supposent une modération ambitieuse de la progression des dépenses , au-delà d'une crédibilité discutable , pourraient démontrer de la part du Gouvernement une sincérité très relative.
2. Une couverture des besoins hospitaliers discutable
La commission estime l'Ondam 2023 difficile à garantir au regard notamment des contraintes qui pèsent sur les établissements de santé.
Cette réserve que la rapporteure formule est appuyée sur les constats qui sont faits par les fédérations représentant les établissements de santé publics comme privés, mais également par les présidents de commissions médicales d'établissements qu'elle a pu entendre dans le cadre de l'examen du PLFSS.
Les inquiétudes sont importantes sur le juste financement des établissements de santé . Alors que ceux-ci n'ont pas encore retrouvé leur niveau d'activité de 2019, leurs ressources n'ont pas connu de dynamique associée.
En outre, les tensions en matière de personnels hospitaliers, médicaux comme paramédicaux, constituent aujourd'hui une fragilité criante . Après un été avec des services d'urgence « au bord de la rupture », une situation particulièrement délicate se présente à l'hiver 2022 dans les services de pédiatrie .
Ainsi, la Fehap considère ainsi que « l'évolution à 2,7 % puis 2,6 % interroge, entre les effets à attendre de la montée en charge des revalorisations liées à l'attractivité des métiers dans le secteur public, et les attentes d'un secteur exsangue pour arriver à redonner de l'attractivité à ces métiers. En effet, l'évolution soutenue, demeure, malgré tout, proche des évolutions connues avant la crise (avec une progression annuelle entre 2010 et 2019 de 2,3 %, et 2 % pour l'Ondam hospitalier) alors que les besoins sont accrus. »
Or, face à ces crises durables de l'hôpital, la commission constate que le Gouvernement annonce au fil de l'eau de nouveaux moyens : enveloppes supplémentaires , reconduction de mesures de revalorisations exceptionnelles ou majorations d'actes. Pour nécessaires qu'elles soient, ces dépenses ne sont pas prévues dans l'Ondam présenté en septembre .
• La rapporteure estime qu'il incombe au Gouvernement d'ajuster au cours de l'examen au Sénat le montant de l'Ondam au regard des annonces faites, afin que le montant soumis au vote soit sincère.
Concernant la construction de l'Ondam, la fédération de l'hospitalisation privée souligne un décalage important entre le taux d'évolution et le niveau d'inflation anticipé à 4,3% pour 2023, alors que la Fehap considère que les besoins pour 2022, qu'elle estime à 1,1 milliard d'euros, n'ont été que partiellement couverts.
La fédération hospitalière de France indique elle également que le taux de progression pour 2023, « défalqué des effets liés à la compensation du relèvement du point d'indice et des mesures issues du Ségur, s'établit à 2,4 % » , soit conforme à un engament préexistant « dont les paramètres de construction prévoyaient un niveau d'inflation à 1,5 % ». La FHP considère ainsi que « l e 2,6 % peut être le socle de la trajectoire, mais apparait dans le contexte inflationniste actuel, très insuffisant ».
Sur l'impact de l'inflation, la DGOS a signalé à la rapporteure avoir mené un travail sur un indice des prix hospitaliers . Ont été décomposés les différents segments d'achats qui rentrent en ligne de compte dans la production des soins , notamment les consommables ou l'énergie par exemple. C'est cet indice, supérieur à l'inflation calculée par la direction du Trésor, qui a permis la couverture de l'inflation dans l'Ondam rectifié pour 2022. Or, l'hypothèse 2023 est celle de l'inflation « classique ».
La commission estime nécessaire que le travail sur un indice d'évolution des charges des établissements de santé soit poursuivi et que les révisions de l'Ondam puissent en tenir compte.
Plus globalement, et à la suite des constats dressés par la commission d'enquête du Sénat sur l'hôpital, la commission se montre sceptique quant à la capacité des établissements, dans ce cadre budgétaire, à assurer leur rénovation mais aussi à mener une politique d'attractivité des carrières indispensable au redressement de l'hôpital.
Par ailleurs, concernant les besoins hospitaliers et le tendanciel d'évolution des dépenses, la DGOS soulignait que la fragilisation de la médecine de premier recours faisait peser un risque de dépenses supplémentaires pour l'hôpital .
En outre, la fédération met en avant la pression que représente sur l'Ondam hospitalier le dynamisme de la liste en sus , qui souligne une progression de l'ordre de 20 % chaque année et pèse sur l'appréciation globale des moyens dédiés aux établissements de santé.
Enfin, la commission se montre préoccupée quant à la concrétisation des ambitions en matière des investissements hospitaliers . Ces investissements programmés, qui sont nécessaires au rattrapage d'un sous-investissement important dans les établissements de santé, doivent être menés à bien.
Or, la forte inflation grignote pour partie le montant réel qui doit être engagé. Ainsi, la FHF a souligné que l'impact de « l'inflation, notamment dans le secteur de la construction, génère des hausses de prix de 15 à 30 % selon les établissements », hausses face auxquelles les ARS seraient invitées à mobiliser des crédits de réserves.
3. Des besoins de ville mal appréciés et un impact des futures mesures conventionnelles mal intégré
Concernant les soins de ville, la commission estime que les évolutions présentées sont insuffisamment justifiées.
Tout d'abord, il serait faux de penser que seul l'hôpital est aujourd'hui en tensions. Les c harges sur la médecine de ville ne sont pas négligeables , et ce dans un contexte de tensions fortes sur la démographie médicale.
Par ailleurs, la prise en compte de l'impact financier de la convention médicale en cours de négociation n'est évidemment pas calibrée. Alors que les demandes de revalorisations sont importantes , au regard notamment de l'inflation, le coût qu'elles produiront devra être surveillé.
En outre, dans les dépenses de soins de ville, les dépenses liées aux produits de santé apparaissent très mal appréciées . Les industriels voient dans la trajectoire présentée par le Gouvernement une modération excessive des dépenses liées au médicament , en décrochage par rapport aux engagements de l'exécutif et remettant en cause la capacité du système de santé à soutenir l'innovation et absorber les coûts de celle-ci.
• Pour l'ensemble de ces raisons, le respect de l'Ondam, sur les principaux postes de dépenses, apparaît très compromis à la commission.
C. Un outil de pilotage à rénover de manière urgente
La commission constate qu'alors que l'Ondam atteindra en 2024 près de 250 milliards d'euros, le Gouvernement ne propose pas de découpage plus fin des sous-objectifs .
Aucune appréciation réelle des dépenses n'est possible quand les deux principaux sous-objectifs représentent désormais plus de 100 milliards d'euros chacun .
En outre, alors que l'unité de vote est celle de l'Ondam, des arbitrages internes entre les dépenses ne sont par ailleurs pas permis.
Juger globalement d'un agrégat de 250 milliards d'euros, soit plus de quatre fois le budget de l'éducation nationale, n'a plus de sens.
Comme elle l'avait appelé de ses voeux dans le cadre de la révision de la loi organique relative aux lois de finances, la commission appelle à redéfinir l'Ondam et ses sous-objectifs, qui demeurent aujourd'hui d'initiative gouvernementale.
Elle propose notamment de distinguer les dépenses relevant d'assurances sociales et de remboursements de soins, de celles relevant de dotations et crédits arbitrables. Elle souhaite également mieux dissocier les dynamiques propres à certains postes de dépenses , comme les produits de santé. Elle estime enfin nécessaire, concernant les établissements de santé, que puissent être mieux identifiés et dissociés les crédits consacrés aux missions d'intérêt général et à l'investissement . Elle insiste enfin sur la nécessité d'assurer la sincérité de cet agrégat en ne le minorant au gré des années, de recettes exceptionnelles ou d'économies attendues.
Enfin, la commission rappelle que l'Ondam est une « norme de dépenses » censée être un outil de pilotage. Or, force est de constater au regard de la situation de l'hôpital mais aussi de la médecine de ville, que l'Ondam n'a pas permis de piloter la dépense de santé en adéquation avec les besoins, pas plus qu'il n'a effectivement réussi à contenir l'emballement des dépenses.
L'effort public de financement du système de soins doit trouver un outil durable et efficace pour son pilotage.
Sous ces réserves substantielles relatives immédiatement à l'exercice 2023 mais plus largement à la trajectoire dessinée par ce PLFSS, la commission vous demande d'adopter cet article sans modification.
Article additionnel
après l'article 47
Qualification de la rupture de
l'équilibre voté concernant l'objectif national de
dépenses d'assurance maladie
Cet article vise à préciser que la rupture des équilibres votés au sens de la LOLFSS peut être caractérisée par un dépassement de l'Ondam de 1 % en cours d'exécution.
La commission vous demande d'adopter cet article additionnel dans la rédaction qu'elle vous soumet.
I - De nouvelles « clauses de retour devant le Parlement » issues de la révision de la loi organique
À l'occasion de la révision de la loi organique relative aux lois de financement de la sécurité sociale (LOLFSS), la commission des affaires sociales du Sénat avait souhaité renforcer les obligations faites au Gouvernement en matière d'information du Parlement et de pilotage infra-annuel des dépenses.
En effet, la commission avait notamment fortement déploré en 2020 l'absence de projet de loi de financement rectificative alors même que la sécurité sociale subissait un choc financier considérable tant en recettes qu'en dépenses.
Aussi, à l'initiative de la commission et notamment sa rapporteure générale, le Sénat avait inscrit au sein de la proposition de loi organique différentes « clauses de retour devant le Parlement ».
Celles-ci visaient à inciter le Gouvernement à déposer un collectif social en cas de besoin manifeste comme cela était le cas en 2020. À tout le moins, elles entendaient contraindre le Gouvernement à rendre régulièrement compte aux commissions des affaires sociales de l'état des finances de la sécurité sociale en cas de dérapage en cours d'exécution par rapport à la trajectoire votée en loi de financement de l'année.
Article L.O. 111-9-2-1 du code de la sécurité sociale
Lorsque, en cours d'exercice, les conditions générales de l'équilibre financier de la sécurité sociale déterminées en loi de financement de la sécurité sociale sont remises en cause, le Gouvernement adresse sans délai aux commissions de l'Assemblée nationale et du Sénat saisies au fond des projets de loi de financement de la sécurité sociale un rapport présentant :
1° Les raisons de la dégradation de la situation financière de la sécurité sociale ;
2° Les modifications projetées des tableaux d'équilibre établis dans la précédente loi de financement ainsi que la révision projetée, le cas échéant, des objectifs de dépenses par branche et de l'objectif national de dépenses d'assurance maladie ;
3° Les mesures envisagées de redressement des comptes de la sécurité sociale pour l'année en cours.
En l'absence de dépôt d'un projet de loi de financement de l'année ou rectificative, un rapport actualisé est transmis chaque trimestre.
La commission saisie au fond des projets de loi de financement de la sécurité sociale de chaque assemblée fait connaître son avis au Premier ministre sur les modifications et mesures mentionnées aux 2° et 3°.
II - Une nécessaire précision de la caractérisation du déclenchement concernant l'Ondam
A. Une information très lacunaire et un pilotage infra-annuel déconnecté face aux dépassements répétés
Dans le cas des dépenses d'assurance maladie, force est de constater qu' aucun pilotage n'est réalisé depuis le début de la crise covid.
Les dépenses d'urgence de 2020, qu'elles relèvent des besoins des hôpitaux face à la crise ou des achats stratégiques de Santé publique France, n'ont pas été soumises à des autorisations budgétaires nouvelles du Parlement, alors même que les surcoûts bruts liés à la crise sanitaire ont représenté 18,3 milliards d'euros , ni n'ont fait l'objet d'une information ad hoc des commissions des affaires sociales.
Surtout, depuis 2020, l'Ondam voté et même l'Ondam révisé ont systématiquement été dépassés. Or, l'information au Parlement sur ces dépassements n'est le fait, hors PLFSS, que des avis du « comité d'alerte » de l'Ondam, à partir d'avril, ou de la commission des comptes de la sécurité sociale, à partir de juin.
Pire, un dépassement annoncé dès le mois d'avril n'est pas de nature à générer de la part du Gouvernement la remise d'une information actualisée sur la trajectoire des dépenses d'assurance maladie.
En 2021, l'Ondam exécuté a ainsi dépassé de 14,7 milliards d'euros l'Ondam voté en LFSS initiale mais aussi d'1,3 milliard d'euros sa projection révisée en LFSS pour 2022. Pour ce qui est de l'Ondam 2022 , le Gouvernement retient à l'article 4 de ce PLFSS un dépassement de 9,1 milliard d'euros par rapport au montant voté à l'automne dernier .
Enfin, la commission constate que cette année encore le « comité d'alerte » est en substance « débranché » puisque sa mission se limite à une information en considérant que la crise sanitaire, de nature à faire sur-exécuter l'Ondam, ne doit pas être retenue comme critère d'alerte.
B. Un déclenchement sur un seuil très raisonnable
La commission entend renforcer le suivi infra-annuel propre à l'Ondam, alors que l'objectif national des dépenses d'assurance maladie constitue l'un des déterminants financiers principaux des lois de financement de la sécurité sociale.
Alors que cet agrégat de dépenses représentera en 2023 plus de 244 milliards d'euros, un dépassement se doit d'être signalé et, surtout, justifié auprès des commissions chargées du suivi du PLFSS.
À l'initiative de la rapporteure générale et de la rapporteure, la commission a ainsi adopté un amendement n° 115 visant à considérer qu'un dépassement anticipé à plus de 1 % du montant voté constituerait une remise en cause des conditions de l'équilibre général voté au sens de l'article L.O. 111-9-2 du code de la sécurité sociale . À titre de comparaison, le comité d'alerte est censé alerter en temps normal à partir de 0,3 % d'écart à la trajectoire, quand un écart de 2 % serait de nature à lui seul à représenter un « écart important » au sens du traité européen sur la stabilité , la coordination et la gouvernance (TSCG) tel que prévu par la LOLF 722 ( * ) .
La commission souligne qu' un écart de cet ordre représenterait en 2023 près de 2,5 milliards d'euros et une aggravation de 40 % du déficit de la branche maladie , soit un niveau plus que légitime de justification de dépenses non prévues. Il ne s'agit ici aucunement de « bloquer » des dépenses de santé mais de faire constater par les commissions parlementaires une trajectoire nouvelle et documentée, sur laquelle elles émettraient un avis .
La commission vous demande d'adopter cet article additionnel dans la rédaction qu'elle vous soumet par l'amendement n° 115.
Article
47 bis (nouveau)
Neutralisation du comité d'alerte de
l'Ondam
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, vise à suspendre, dans le cas d'un risque de dépassement de l'Ondam en raison de dépenses liées à l'épidémie de covid, la formulation par l'assurance maladie de mesures de redressement que le comité d'alerte doit évaluer.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
I - Le dispositif proposé
A. Un comité d'alerte sur l'évolution des dépenses d'assurance maladie visant à assurer le respect de l'Ondam
L'article L. 114-4-1 du code de la sécurité sociale prévoit l'existence d'un Comité d'alerte sur l'évolution des dépenses d'assurance maladie dont la mission est d'alerter le Gouvernement, le Parlement mais aussi les caisses nationales d'assurance maladie et l'Union nationale des organismes d'assurance maladie complémentaire (Unocam), lorsqu'il constate que l'évolution des dépenses d'assurance maladie est incompatible avec l'objectif national de dépenses d'assurance maladie (Ondam) voté.
Ce comité rend différents avis en cours d'exercice :
- au plus tard le 15 avril, sur l'analyse des anticipations de réalisation pour l'exercice passé ;
- au plus tard le 1 er juin et en tant que de besoin, sur l'exercice en cours ;
- au plus tard le 15 octobre, sur l'élaboration de l'Ondam envisagé pour l'année à venir et, également, sur l'année en cours.
B. Une suspension proposée de certaines dispositions relatives au comité d'alerte de l'Ondam
Le cinquième alinéa de l'article L. 114-4-1 précité prévoit une procédure spécifique lorsque le comité estime qu'il existe « un risque sérieux » que les dépenses d'assurance maladie dépassent l'Ondam de 0,5 % 723 ( * ) .
Dans ce cas, le comité notifie le Parlement, le Gouvernement, les caisses nationales et l'Unocam.
Les trois dernières phrases du cinquième alinéa prévoient alors que les caisses nationales d'assurance maladie proposent des mesures de redressement sur l'impact financier, sur lesquelles le comité doit se prononcer. Le comité rend également un avis sur l'impact des mesures que l'État entend éventuellement prendre. Des mesures de redressement doivent également être formulées par l'Unocam.
Aussi, à l'initiative du Gouvernement, le présent article 47 bis , identique à l'article 115 de la loi de financement pour 2022 , prévoit qu' il n'est pas fait application de ces trois dernières phrases en 2023 dans le cas où le dépassement de l'Ondam voté serait imputable aux dépenses liées à la crise sanitaire .
La loi de financement pour 2021 prévoyait déjà 724 ( * ) , à l'initiative du Gouvernement, la même suspension d'application pour l'année en cours, sans limiter cette suspension au cas d'un dépassement résultant de la crise covid.
II - La position de la commission
A. Un rôle du comité d'alerte désormais réduit à l'information
Pour la troisième année consécutive, le Gouvernement entend ici « neutraliser » le comité d'alerte de l'Ondam.
Alors que le Gouvernement fait cette année l'hypothèse d'un « retour à la normale » en matière épidémique, avec une provision de l'ordre d'1 milliard d'euros sur l'Ondam au titre de la crise sanitaire, il anticipe cependant déjà la possibilité de surcoûts qui conduiraient à un dépassement de l'Ondam de plus de 0,5 % soit concrètement plus d'1,2 milliard d'euros en 2023 .
Il convient donc de se demander si les hypothèses de dynamiques épidémiques sont crédibles ou excessivement optimistes, mais aussi si le rôle réel qu'assume le comité d'alerte de l'Ondam est toujours le même . Surtout, il devient très clair que même en cas de dépassement, le Gouvernement n'entend pas solliciter de mesures de maîtrise des dépenses auprès des caisses.
À ce titre, s'il n'est plus question que le comité d'alerte ne formule d'alerte et ce de manière visiblement durable, il apparaît nécessaire de reconsidérer la pertinence de l'existence de celui-ci .
• Or, et la rapporteure ne peut que le regretter, les informations mises à la disposition du Parlement en cours d'exécution sur les dépenses relevant de l'Ondam sont extrêmement limitées .
Le comité d'alerte assure ainsi à tout le moins une information périodique sur la trajectoire ajustée au regard des dépenses constatées , par surcroît souvent étayée d' éléments plus fins relatifs à des dynamiques propres à certaines dépenses ou certains sous-objectifs . Si la commission estimait déjà l'an dernier que les avis du comité ne constituaient pas une information suffisante, supprimer le comité d'alerte ferait malheureusement courir le risque d'une perte nette d'information pour les parlementaires .
Aussi, constatant que la mission du comité est bien plus celle d'une analyse que d'une alerte, la commission a adopté l'amendement n° 116 de la rapporteure visant à modifier la dénomination de l'instance qui serait désormais un « comité de suivi de l'Ondam ».
B. D'éventuels écarts à la trajectoire qui doivent le cas échéant être constatés par le Parlement
Enfin, concernant la question du dépassement de l'Ondam et des procédures à déclencher le cas échéant, la rapporteure souligne cette année encore que la commission des affaires sociales n'a cessé depuis 2020 de demander dans de telles situations le dépôt d'un projet de loi de financement rectificative permettant au Parlement d'analyser les raisons du dépassement et de constater la nécessité des dépenses supplémentaires.
Force est de constater cette année encore que l'Ondam est révisé pour un montant substantiel - 9,1 milliards d'euros -, du fait principalement de la crise covid, sans que n'ait été présentée au Parlement de trajectoire modificatrice .
Seuls les avis du comité d'alerte et les rapports de la commission des comptes de la sécurité sociale (CCSS) ont encore une fois valu « rapports au Parlement ». Or la commission rappelle que la CCSS n'est pas la représentation nationale et que le comité n'est pas responsable du pilotage des dépenses d'assurance maladie financées par des prélèvements obligatoires.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
Article 48
Dotation au FIVA, au Fcaata, transfert lié à
la compensation de la sous-déclaration des AT-MP et dépenses
engendrées par les dispositifs de prise en compte de la
pénibilité
Cet article fixe les montants, pour l'année 2023, des contributions de la branche AT-MP du régime général au Fonds d'indemnisation des victimes de l'amiante (FIVA), au Fonds de cessation anticipée d'activité des travailleurs de l'amiante (Fcaata), à la branche maladie du régime général au titre de la sous-déclaration des AT-MP ainsi que les dépenses au titre du dispositif de départ en retraite anticipée pour incapacité permanente d'origine professionnelle et du compte professionnel de prévention.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
I - La fixation pour 2023 des transferts et dotations à la charge de la branche AT-MP
A. Les dotations aux fonds amiante
Les I et II de l'article 48 fixent les montants des dotations aux fonds destinés à l'indemnisation et à la prise en charge des victimes de l'amiante.
1. La dotation au FIVA reste stable
Le I fixe la dotation de la branche AT-MP du régime général au Fonds d'indemnisation des victimes de l'amiante (FIVA) à 220 millions d'euros pour 2023, soit un montant égal à ceux consentis en LFSS pour 2021 et 2022, alors que la dotation de l'État serait maintenue à 8 millions d'euros (7,7 millions après mise en réserve) 725 ( * ) . À ces dotations s'ajoutent les recettes issues des actions subrogatoires engagées par le Fiva à l'encontre des responsables de l'exposition à l'amiante 726 ( * ) .
Créé par la LFSS pour 2001 727 ( * ) , le Fiva a pour mission d'assurer la réparation intégrale du préjudice supporté par les personnes ayant obtenu la reconnaissance d'une maladie professionnelle causée par l'amiante ou qui ont été directement exposées à l'amiante.
De la création du Fiva au 31 décembre 2021, 110 000 victimes ont déposé un dossier de demande d'indemnisation et 300 000 autres demandes d'indemnisation (ayants droit, demandes d'indemnisation complémentaire à la suite d'une aggravation) ont été enregistrées. Les dépenses d'indemnisation cumulées depuis 2002 atteignent un montant total de 6,7 milliards d'euros.
Après une forte contraction des demandes d'indemnisation en 2020 sous l'effet de la crise sanitaire, le nombre total de dossiers n'a augmenté que de 1,1 % en 2021, année encore marquée par la pandémie. Le nombre de nouveaux dossiers a néanmoins augmenté de 7 %, passant de 2 724 en 2020 à 2 916 en 2021. Au total, le montant des dépenses du Fiva s'est élevé à 329 millions d'euros en 2021 après 310 millions en 2020, soit une augmentation de 6,13 %.
En 2022
, les
prévisions de
dépenses
s'établissent à
332,60 millions d'euros dont
278 millions
d'euros d'indemnisations
. Les
produits
sont quant
à eux estimés à
309 millions
d'euros
. Compte tenu de la mobilisation de 36 millions d'euros de
ressources propres du Fiva et de 45,5 millions d'euros de reprises sur
provisions, le résultat de l'exercice serait
de
- 23,7 millions d'euros. Le fonds de roulement serait
diminué de 24,6 millions d'euros et atteindrait 96 millions
d'euros.
Pour 2023 , les dépenses d'indemnisation s'établiraient à 286 millions d'euros , traduisant le retour à un niveau d'activité normal. Une dotation de la branche AT-MP de 220 millions d'euros ramènerait le niveau du fonds de roulement à 62 millions d'euros fin 2023, ce qui correspond à un niveau prudentiel de 2 mois de dépenses d'indemnisation.
La relative stabilité du nombre de demandes et des dépenses, malgré la baisse tendancielle du nombre de travailleurs ayant été exposés à l'amiante au cours de leur carrière, est due au fait que certaines maladies liées à l'amiante peuvent se déclarer trente ou quarante ans après l'exposition, y compris chez des personnes retraitées. Par ailleurs, la demande est aujourd'hui principalement portée par les ayants droit, qui représentent plus de 80 % des demandes d'indemnisation, plutôt que par les victimes directes.
2. La dotation d'équilibre versée au Fcaata est ajustée à la hausse
Le II fixe la dotation de la branche AT-MP du régime général au Fonds de cessation anticipée des victimes de l'amiante (Fcaata) à 337 millions d'euros pour 2022, après 327 millions d'euros en LFSS pour 2022, soit une hausse de 2,9 %.
Créé par la LFSS pour 1999 728 ( * ) , le Fcaata verse l'allocation de cessation anticipée d'activité des travailleurs de l'amiante (Acaata) qui permet à certains salariés exposés à l'amiante de bénéficier d'une retraite anticipée.
La dotation est calibrée afin d'assurer un équilibre des résultats cumulés du fonds, qui suppose de dégager un déficit de 11 millions d'euros fin 2023.
Les charges du Fcaata continueraient en effet à baisser en 2023. Toutefois, malgré une décrue prononcée du nombre de bénéficiaires (de 9 800 en 2020 à 7 300 en 2022), les charges diminueraient moins rapidement qu'anticipé il y a un an en raison de l'augmentation dynamique du montant des prestations versées, sous l'effet notamment de la revalorisation de l'Acaata.
B. Le transfert à la branche maladie du régime général pour sous-déclaration des AT-MP
L'assurance maladie supporte des dépenses liées à des accidents ou à des affections dont l'origine est professionnelle mais qui n'ont pas été déclarés comme tels. En compensation des sommes indûment mises à sa charge du fait de cette sous-déclaration, la branche maladie du régime général bénéficie chaque année depuis 1997, conformément à l'article L. 176-1 du code de la sécurité sociale, d'un versement de la branche AT-MP.
En application de l'article L. 176-2 du même code, une commission présidée par un magistrat à la Cour des comptes est chargée d'évaluer, tous les trois ans, le coût réel de la sous-déclaration des AT-MP dans un rapport remis au Parlement et au Gouvernement. La commission AT-MP de la Cnam rend un avis sur ce rapport, qui est également transmis au Parlement et au Gouvernement avant le 1 er juillet de l'année considérée. Le dernier rapport de la commission d'évaluation, rendu en juin 2021, situait ainsi le coût de cette sous-déclaration dans une fourchette comprise entre 1 230 et 2 110 millions d'euros 729 ( * ) , alors qu'elle avait été évaluée dans un intervalle compris entre 815 et 1 530 millions d'euros en 2017. Cette augmentation s'expliquerait essentiellement par la disponibilité d'études épidémiologiques plus nombreuses et plus récentes, donc de meilleure qualité, que précédemment. La commission s'est notamment livrée dans ce rapport à une première estimation du coût de la sous-déclaration des pathologies psychiques, qu'elle évalue entre 73 et 287 millions d'euros en 2020.
En conséquence, comme annoncé par le Gouvernement lors de l'examen du PLFSS pour 2022, le III de l'article 48 fixe le montant du versement à l'assurance maladie correspondant à cette sous-déclaration à 1,2 milliard d'euros pour 2023 , après 1,1 milliard d'euros en 2022 et 1 milliard d'euros les sept années précédentes, ce qui correspond au bas de la fourchette de l'estimation.
Montant des versements de la branche AT-MP à la branche maladie au titre de la sous-déclaration
Source : Commission des affaires sociales du Sénat
C. Les dépenses engendrées par la prise en compte de la pénibilité
Depuis le 1 er juillet 2011, les assurés justifiant d'un taux d'incapacité permanente au moins égal à 10 % reconnu au titre d'une maladie professionnelle ou d'un accident du travail « ayant entraîné des lésions identiques à celles indemnisées au titre d'une maladie professionnelle » peuvent bénéficier d'un départ en retraite anticipée à 60 ans en application de la loi du 9 novembre 2010 portant réforme des retraites 730 ( * ) . L'article L. 241-3 du code de la sécurité sociale prévoit que la branche AT-MP finance chaque année les dépenses supplémentaires générées par ce dispositif.
La même contribution intègre en outre le financement des dépenses supplémentaires engendrées par le compte professionnel de prévention (C2P) 731 ( * ) .
La majoration « M4 » de la cotisation AT-MP, dont le taux était fixé à 0,02 % en 2022, finance ce versement pour le régime général.
Pour 2023, le IV de l'article 48 prévoit un versement au titre de ces deux dispositifs à la branche vieillesse du régime général de 128,4 millions d'euros , après 123,6 millions d'euros en 2021 (+ 3,9 %). Sur ce montant, 68 millions d'euros (après 93,6 millions d'euros en 2022) seraient versés au titre du dispositif de retraite anticipée pour incapacité permanente et 60,3 millions d'euros (après 30 millions en 2022) au titre du C2P .
Le même IV prévoit un montant total des dépenses au titre des deux dispositifs pour la branche AT-MP du régime des salariés agricoles à 9 millions d'euros pour 2023, contre 8,7 millions d'euros en 2022.
Le compte personnel de prévention
Le compte personnel de prévention de la pénibilité (C3P), créé par la loi du 20 janvier 2014 garantissant l'avenir et la justice du système de retraites 732 ( * ) , a été modifié par une ordonnance du 22 septembre 2017 733 ( * ) pour devenir le compte professionnel de prévention (C2P). Ce dispositif permet aux salariés exposés à certains facteurs de risques professionnels d'acquérir des droits pour leur permettre de « sortir de la pénibilité » en suivant une formation, en accédant à du temps partiel sans perte de rémunération ou en partant à la retraite de manière anticipée.
Le dispositif a alors été recentré sur les six facteurs de risques professionnels les plus facilement évaluables par l'employeur : travail de nuit, travail répétitif, travail en équipes successives alternantes, activités en milieu hyperbare, bruit et températures extrêmes 734 ( * ) . L'exposition des salariés aux quatre facteurs de risques professionnels sortis du périmètre du C2P 735 ( * ) fait désormais l'objet d'un traitement spécifique au sein du dispositif de départ en retraite anticipée pour incapacité permanente issu de la loi du 9 novembre 2010 portant réforme des retraites.
Par ailleurs, la gestion du dispositif, qui relevait initialement de la Caisse nationale d'assurance vieillesse (Cnav), et son financement ont été transférés aux branches AT-MP du régime général et du régime des salariés agricoles.
Le nombre de salariés pour lesquels au moins une exposition a été déclarée est passé d'environ 580 000 fin 2015 à un peu plus de 2 millions aujourd'hui.
Au total, 24 524 demandes d'utilisation de points ont été déposées, réparties entre les majorations de durée d'assurance vieillesse (58 %), la formation professionnelle (17%) et le temps partiel (25%). 9 587 salariés ont consommé des points pour une majoration de durée d'assurance vieillesse, 2 013 pour un temps partiel et 697 pour une formation professionnelle 736 ( * ) .
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Dans le texte sur lequel le Gouvernement a engagé sa responsabilité devant l'Assemblée nationale en application de l'article 49 alinéa 3 de la Constitution, aucun amendement n'a été retenu sur cet article .
III - La position de la commission : minorer le montant du versement à la branche maladie
Cette année encore, la commission s'interroge sur le montant du transfert de la branche AT-MP à l'assurance maladie au titre de la sous-déclaration des AT-MP, porté à 1,2 milliard d'euros pour 2023. D'une part, l'augmentation de ce transfert laisse entendre que les efforts consentis par les branches AT-MP et maladie n'ont donné aucun résultat, alors même que les progrès réalisés sont réels ; d'autre part, elle revient à faire porter à la branche AT-MP le coût de décisions et de comportements qui ne dépendent pas d'elle. Par exemple, le renforcement de l'enseignement relatif aux AT-MP au cours de la formation initiale des étudiants en médecine, qui figure parmi les recommandations de la commission chargée d'évaluer le coût de la sous-déclaration, relève du ministère de la santé ainsi que des universités.
Il convient de rappeler que le montant de ce versement n'a jamais diminué depuis sa création en 1997, malgré une sinistralité en baisse tendancielle.
Si l'on considère le phénomène de
sous-déclaration des AT-MP
- au demeurant
avéré et multifactoriel - comme un problème
d'accès aux droits, il est permis de s'interroger sur le principe
même de ce transfert, car une caisse n'est pas tenue de payer le
coût supposé du non-recours aux prestations qu'elle est
chargée de verser. Malgré tout l'intérêt que
présente l'estimation réalisée par la commission
« sous-déclaration », il est discutable de qualifier
d'indues des dépenses prises en charge par l'assurance maladie au
bénéfice de ses assurés. Pour le rapporteur, ce transfert
serait plus acceptable s'il était fléché vers des actions
contribuant à la lutte contre la sous-déclaration.
Enfin, il convient de relever que le phénomène inverse de « sur-reconnaissance », lié au fait que des pathologies reconnues comme professionnelles peuvent tirer leur origine de facteurs extra-professionnels, ne fait l'objet d'aucune évaluation.
Considérant que ces sommes seraient utilement dépensées dans la prévention des AT-MP, que ce soit sous la forme d'aides directes aux entreprises ou du recrutement de personnel par les caisses locales pour mieux les accompagner, la commission des affaires sociales a adopté à l'initiative de son rapporteur un amendement tendant à réduire de 200 millions d'euros le versement pour 2023 à l'assurance maladie afin de le fixer à un milliard d'euros , soit le montant qu'il atteignait jusqu'en 2021 et qui devrait être un maximum ( amendement n° 117 ).
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
Article 49
Objectif de
dépenses de la branche AT-MP
Cet article fixe les objectifs de dépenses pour 2023 de la branche AT-MP de l'ensemble des régimes obligatoires de base de sécurité sociale.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
A. Après un « accident » en 2020, la branche AT-MP a renoué dès 2021 avec un solde excédentaire de 1,2 milliard d'euros
Excédentaire depuis 2013 en raison du dynamisme de ses produits et du ralentissement structurel de l'augmentation des dépenses, la branche accidents du travail et maladies professionnelles (AT-MP) a connu, en 2020, un solde déficitaire causé par la contraction de la masse salariale et par la décrue significative des cotisations dans les secteurs à forte sinistralité frappés par la crise sanitaire. Ce déficit a toutefois été modéré par une baisse des dépenses due au premier confinement, à l'activité partielle et au recours au télétravail , lesquels ont entraîné une diminution mécanique des accidents du travail et des accidents de trajet.
1. Un fort rebond des recettes
En 2021, les recettes de la branche AT-MP du régime général ont atteint 13,6 milliards d'euros 737 ( * ) , soit un rebond de 12,8 % par rapport à 2020 738 ( * ) .
Elles sont composées quasi-exclusivement des cotisations sociales versées par les employeurs, à hauteur de 13 milliards d'euros (en hausse de 9,6 %). Celles-ci ont progressé plus vite que la masse salariale du secteur privé (+ 8,9%), en raison de la disparition des facteurs conjoncturels ayant pesé sur la dynamique des produits en 2020.
Selon les informations fournies par la DSS, 68,8 % du montant des cotisations dépendent de la sinistralité des entreprises en 2021 739 ( * ) : les taux de cotisation appliqués aux entreprises tiennent compte, selon leur taille, de la sinistralité passée, qui constitue un indicateur du risque imputable à l'entreprise ou au secteur dans une optique de responsabilisation et d'incitation à la prévention.
2. Une progression modérée des dépenses
Les dépenses de la branche AT-MP du régime général se sont établies à 12,4 milliards d'euros en 2021 , en augmentation de 1 % par rapport à 2020 740 ( * ) .
Celles-ci se composent d'abord de prestations sociales, certaines relevant du champ de l'Ondam ( 4,77 milliards d'euros ), d'autres n'en relevant pas ( 4,79 milliards d'euros ) :
- les prestations « Ondam » sont principalement constituées d' indemnités journalières (3,9 milliards d'euros) , en hausse de 5,3 %, puis de prestations en nature (471 millions d'euros), en baisse de 1,8 %, ainsi que de prestations exécutées en établissement (444 millions d'euros), en baisse de 1,7 % ;
- les prestations « hors Ondam » sont principalement constituées des prestations d'incapacité permanente (4,3 milliards d'euros) , stables par rapport à 2020 (+ 0,3 %), puis des allocations de cessation anticipée d'activité pour les travailleurs de l'amiante (Acaata) (230 millions d'euros), prises en charge par le Fcaata 741 ( * ) , qui poursuivent leur décrue (- 11,1 %), et enfin d'autres prestations (259 millions) comprenant notamment les actions de prévention du fonds national de prévention des accidents du travail (FNPAT).
Dépenses de prestations sociales de la branche AT-MP (régime général)
(en millions d'euros)
Ondam
Hors Ondam
Source : Commission des affaires sociales
Le rebond de la sinistralité en 2021
Selon les informations transmises par la DSS, les organismes gestionnaires de la branche AT-MP du régime général ont reconnu 954 200 sinistres en 2021, en augmentation de 8,8 % par rapport à 2020, dont 770 000 accidents du travail (après 715 000 en 2020), 120 200 accidents de trajet (108 000 en 2020) et 64 000 maladies professionnelles (54 000 en 2020).
S'agissant des sinistres ayant entraîné un arrêt de travail ou une incapacité permanente, on constate là aussi un effet rebond par rapport à la forte baisse annuelle observée en 2020. Ainsi, 605 000 accidents du travail avec arrêt, 89 000 accidents de trajet avec arrêt et 47 000 maladies professionnelles avec arrêt ont été comptabilisés en 2021 contre respectivement 540 000, 79 000 et 40 000 en 2020.
Les dépenses sont également constituées de transferts (1,9 milliards d'euros en 2021), notamment au profit de la branche maladie au titre de la sous-déclaration des AT-MP (1 milliard d'euros) , du Fonds d'indemnisation des victimes de l'amiante ( 220 millions d'euros, après 260 millions en 2020), et d'autres régimes 742 ( * ) (382 millions d'euros) . La prise en charge de cotisations au titre de l'Acaata a de nouveau reculé (-13 %), atteignant 49 millions d'euros.
Enfin, les charges de gestion courante s'élèvent à 915 millions d'euros, en hausse de 1,5 %.
3. Un retour immédiat aux excédents
Après l'exercice 2020, unique exercice déficitaire en dix ans (-0,2 ou -0,1 milliard d'euros, selon le périmètre retenu), la branche AT-MP a ainsi renoué dès 2021 avec un solde nettement excédentaire, à 1,2 ou 1,3 milliard d'euros .
Évolution des prévisions des dépenses et des recettes de la branche AT-MP pour 2021
(en milliards d'euros)
|
Régime général |
|||
|
Dépenses |
Recettes |
Solde |
|
|
LFSS 2021 |
12,7 |
12,8 |
+0,2 |
|
LFSS 2022 |
12,5 |
13,2 |
+0,7 |
|
PLFSS 2023 |
12,4 |
13,6 |
+1,2 |
|
Régimes obligatoires de base |
|||
|
LFSS 2021 |
14,1 |
14,4 |
+0,3 |
|
LFSS 2022 |
13,9 |
14,7 |
+0,8 |
|
PLFSS 2023 |
13,9 |
15,1 |
+1,3 |
Source : LFSS pour 2021 et 2022 (Annexe B), PLFSS pour 2023
B. La branche AT-MP du régime général, profitant du dynamisme des recettes, devrait être excédentaire de 1,9 milliard d'euros en 2022
En 2022 , les recettes de la branche devraient s'élever à 14,7 milliards d'euros dans le régime général, soit une augmentation de 8,2 % par rapport à 2021 743 ( * ) .
Cette augmentation serait tirée à la fois par la croissance de la masse salariale du secteur privé soumise à cotisations (+ 8,4 %) et par la sortie des exonérations mises en place pour soutenir les entreprises confrontées à la crise sanitaire.
Les dépenses du régime général devraient atteindre 12,8 milliards d'euros 744 ( * ) , soit une hausse de 3,5 %.
Les prestations dans le champ de l'Ondam seraient très dynamiques (+ 4,6 %), sous l'effet de la progression des indemnités journalières (+ 5,7 %).
De même, les prestations hors Ondam seraient en hausse (+ 2,2 %). En particulier, le dynamisme des rentes pour incapacité permanente (+ 3,1 %) résulte de la revalorisation anticipée des prestations de 4 % au 1 er juillet 2022 prévue par la loi « pouvoir d'achat » 745 ( * ) afin de faire face à l'inflation, qui s'ajoute à la revalorisation légale de 1,8 % intervenue au 1 er avril 2022.
Évolution des prévisions des dépenses et des recettes de la branche AT-MP pour 2022
(en milliards d'euros)
|
Régime général |
|||
|
Dépenses |
Recettes |
Solde |
|
|
LFSS 2021 |
12,7 |
13,8 |
+1,0 |
|
LFSS 2022 |
12,7 |
14,1 |
+1,4 |
|
PLFSS 2023 |
12,8 |
14,7 |
+1,9 |
|
Régimes obligatoires de base |
|||
|
LFSS 2021 |
14,2 |
15,4 |
+1,2 |
|
LFSS 2022 |
14,1 |
15,6 |
+1,5 |
|
PLFSS 2023 |
14,2 |
16,2 |
+2,0 |
Source : LFSS pour 2021 et 2022 (Annexe B), PLFSS pour 2023
C. L'excédent de la branche poursuivrait son accroissement en 2023 et les années suivantes
1. Un excédent de 2,2 milliards d'euros en 2023
Portées par la hausse attendue de la masse salariale du secteur privé, les recettes de la branche progresseraient de 5,4 % pour atteindre 15,5 milliards d'euros en 2023 dans le régime général et 17 milliards d'euros pour l'ensemble des régimes obligatoires de base .
Les dépenses de la branche augmenteraient dans une moindre mesure (+3,4 %), atteignant 13,3 milliards d'euros dans le régime général.
Ainsi, l'article 49 fixe l'objectif de dépenses de la branche AT-MP à 14,8 milliards d'euros pour l'ensemble des régimes obligatoires de base , après 14,1 milliards d'euros en LFSS pour 2022 .
Le PLFSS prévoit ainsi un excédent de 2,2 milliards d'euros pour l'ensemble des régimes obligatoires de base en 2023 .
2. Des excédents croissants à moyen terme
Le PLFSS prévoit des excédents croissants à moyen terme pour la branche, atteignant 3,3 milliards d'euros en 2026 pour l'ensemble des régimes obligatoires de base.
Perspectives pluriannuelles des comptes de la branche AT-MP (ensemble des régimes de base)
(en milliards d'euros)
|
2022 |
2023 |
2024 |
2025 |
2026 |
|
|
Recettes |
16,2 |
17,0 |
17,7 |
18,4 |
19,1 |
|
Dépenses |
14,2 |
14,8 |
15,1 |
15,5 |
15,8 |
|
Solde |
+ 2,0 |
+ 2,2 |
+ 2,6 |
+ 2,9 |
+ 3,3 |
|
Rapport solde / recettes |
12,3 % |
12,9 % |
14,7 % |
15,8 % |
17,3 % |
Source : commission des affaires sociales / PLFSS pour 2023
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Dans le texte sur lequel le Gouvernement a engagé sa responsabilité devant l'Assemblée nationale en application de l'article 49 alinéa 3 de la Constitution, seul un amendement rédactionnel de la rapporteure générale a été retenu.
L'Assemblée nationale est considérée avoir adopté cet article ainsi modifié.
III - La position de la commission
La commission constate que le calibrage des recettes de la branche AT-MP reste déconnecté à long terme de ses besoins de financement . En l'absence de mesure nouvelle, le rapport entre le solde et les recettes de la branche s'établirait à 12,3 % cette année et atteindrait 17,3 % en 2026 - soit un taux de couverture des dépenses par les recettes dépassant 120 %.
Évolution du rapport entre le solde et les
recettes de la branche AT-MP
(ensemble des régimes obligatoires de
base)
(en milliards d'euros)
Source : commission des affaires sociales
Les efforts de prévention déployés par la branche sont indéniables. En matière de prévention des troubles musculo-squelettiques (TMS), qui représentent aujourd'hui la grande majorité des maladies professionnelles reconnues, le programme TMS-Pros, déployé depuis 2014, commence à porter ses fruits, comme l'a indiqué Mme Anne Thiebeauld, directrice des risques professionnels de la Caisse nationale d'assurance maladie (CNAM), lors de son audition par la commission des affaires sociales. En particulier, si les TMS ont augmenté en moyenne de 14 % dans le secteur de l'aide et des soins à la personne entre 2014 et 2019, ils ont baissé de 8 % dans les établissements et services entrés dans le programme 746 ( * ) .
Ces résultats plaident pour envisager deux pistes complémentaires de rééquilibrage :
- augmenter les dépenses de prévention , notamment à travers des aides et des incitations financières à destination des entreprises. Dans le cadre de la COG 2018-2022, une augmentation des crédits de 50 millions à 85 millions d'euros par an sur la période 2018-2020, puis à 100 millions d'euros par an en 2021-2022 avait été prévue. Les objectifs pourraient être revus à la hausse à l'occasion de la négociation de la prochaine COG, et les dépenses de prévention pourraient être renforcées dans les secteurs connaissant une forte sinistralité tels que le médico-social ;
- ajuster progressivement à la baisse les cotisations , en cohérence avec la tendance à la baisse de la sinistralité que l'amélioration de la prévention doit permettre d'accentuer à long terme. Le taux de cotisation net moyen national atteint 2,23 %, en 2022, après avoir culminé à 2,44 % en 2014 et 2015. La part variable représente désormais 73,6 % de ce taux.
Pour le rapporteur, il importe de réaffirmer que les excédents de la branche ne devraient pas être utilisés pour d'autres finalités que la prévention et la réparation des accidents du travail et des maladies professionnelles.
La commission vous demande d'adopter cet article sans modification.
Article 49 bis
(nouveau)
Cumul emploi-retraite des professionnels de santé en zone
sous-dotée
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, vise à dispenser les médecins retraités reprenant une activité en zone de désertification médicale du respect du délai de carence et du plafonnement des revenus dans le cadre du cumul emploi-retraite.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
I - Le dispositif proposé : l'assouplissement des règles de cumul emploi-retraite au profit des médecins retraités reprenant une activité en zone de désertification médicale
A. Les règles encadrant le cumul emploi-retraite sont susceptibles de dissuader les professionnels de santé retraités de reprendre une activité
1. Les revenus de l'assuré peuvent faire l'objet d'un plafonnement dans le cadre du cumul emploi-retraite
Dans le cadre du cumul emploi-retraite, les retraités disposent de la possibilité de reprendre une activité professionnelle salariée 747 ( * ) , indépendante 748 ( * ) ou libérale 749 ( * ) tout en continuant de percevoir leur pension.
Dans le cas des salariés, lorsqu'elle a lieu chez le dernier employeur, cette reprise d'activité ne peut intervenir avant l'expiration d'un délai de six mois à partir de la date d'entrée en jouissance de la pension .
De plus, lorsque l'addition des revenus et pensions est supérieure à 160 % du Smic ou à la moyenne des salaires perçus au cours des trois mois ayant précédé la liquidation de la pension 750 ( * ) , celle-ci est réduite à due concurrence du dépassement .
Toutefois, à la condition qu'il ait liquidé l'ensemble des pensions de base et complémentaires auxquelles il a droit, l'assuré peut cumuler intégralement la pension avec ses revenus d'activité :
- à partir de l'âge d'ouverture des droits, soit 62 ans, lorsqu'il justifie de la durée d'assurance requise pour l'obtention d'une pension à taux plein ;
- à partir de l'âge d'annulation de la décote, soit 67 ans, sans autre condition.
Une dérogation aux règles de délai de carence et de plafonnement des revenus en cas de cumul emploi-retraite est prévue pour diverses catégories d'activité , parmi lesquelles figurent les activités du spectacle et du mannequinat entraînant affiliation au régime général, les activités à caractère artistique, littéraire ou scientifique exercées accessoirement avant la liquidation de la pension, la participation aux activités juridictionnelles ou assimilées ou encore les activités correspondant à des vacations accomplies dans des établissements de santé ou dans des établissements ou services sociaux et médico-sociaux et à leur demande par des médecins ou infirmiers en retraite.
Les fonctionnaires, pour leur part, sont soumis à des règles de cumul spécifiques . Ils bénéficient en effet du cumul intégral si leurs revenus bruts d'activité sont inférieurs à la moitié de l'indice majoré 227, soit 7 490 euros en 2022, augmentés du tiers du montant brut de la pension de retraite 751 ( * ) . Si les revenus d'activité dépassent cette limite, l'excédent est déduit de la pension . Les dérogations prévues à ces règles sont similaires à celles prévues pour les salariés 752 ( * ) .
2. Face à la crise sanitaire, les règles de cumul emploi-retraite ont été assouplies au bénéfice des professionnels de santé
En 2020, la survenue de la crise sanitaire a nécessité une mobilisation d'ampleur des professionnels de santé qui s'est notamment traduite par la poursuite ou la reprise d'activité des retraités.
Le législateur a donc permis, à titre exceptionnel, de cumuler entièrement une pension de retraite avec une activité professionnelle exercée dans un établissement de santé ou médico-social pendant la première période d'état d'urgence sanitaire, entre le 24 mars et le 10 juillet 2020 753 ( * ) .
Dans le cadre de la deuxième période d'état d'urgence sanitaire 754 ( * ) , par une lettre ministérielle du 23 mars 2021, le ministre des solidarités et de la santé et le secrétaire d'État chargé des retraites et de la santé au travail ont demandé, pour toute demande de reprise d'activité médicale ou paramédicale du personnel soignant hospitalier relevant de la quatrième partie du code de la santé publique 755 ( * ) et des professionnels de santé libéraux relevant de la Caisse autonome de retraite des médecins de France (CARMF), de la Caisse autonome de retraite des chirurgiens-dentistes et des sages-femmes (CARCDSF), de la Caisse d'assurance vieillesse des pharmaciens (CAVP) et de la Caisse autonome de retraite et de prévoyance des infirmiers, masseurs-kinésithérapeutes, pédicures-podologues, orthophonistes et orthoptistes (CARPIMKO), jusqu'au 1 er juin 2021 :
- à la Caisse nationale d'assurance vieillesse (CNAV) et à l'Institution de retraite complémentaire des agents non titulaires de l'État et des collectivités publiques (IRCANTEC) d' autoriser le cumul d'une pension de retraite et d'une telle activité auprès du dernier employeur sans opposer le délai de six mois à compter de la liquidation de la pension ;
- à la CNAV, à l'IRCANTEC, à la Caisse nationale de retraite des agents des collectivités locales (CNRACL), à la CARMF, à la CARCDSF, à la CAVP et à la CARPIMKO de ne pas prendre en compte les revenus des personnes concernées relatifs à une telle activité pendant toute la période en cause pour l'application des règles du cumul emploi-retraite plafonné .
Une lettre ministérielle du 9 avril 2021 a également prévu un assouplissement des règles de cumul pour les retraités de la fonction publique d'État et territoriale.
Enfin, une lettre ministérielle du 15 septembre 2021 a ouvert le bénéfice de ce dispositif à tous les professionnels de santé d'octobre 2020 à décembre 2021 . Le législateur l'a finalement régularisé fin 2021 756 ( * ) .
Le Gouvernement propose aujourd'hui de dispenser les professionnels de santé exerçant en zone de désertification médicale , caractérisées par une offre de soins insuffisante ou par des difficultés dans l'accès aux soins 757 ( * ) , du délai de six mois préalable à la reprise d'une activité chez le dernier employeur et du plafonnement des revenus dans le cadre du cumul emploi-retraite.
B. L'assouplissement des règles de cumul emploi-retraite favoriserait la reprise d'une activité par les médecins retraités en zone de désertification médicale
Le présent article, qui résulte d'un amendement du Gouvernement réputé adopté par l'Assemblée nationale, assouplit les conditions de cumul emploi-retraite applicables aux professionnels de santé en modifiant l'article L. 86 du code des pensions civiles et militaires et l'article L. 161-22 du code de la sécurité, qui listent les activités bénéficiant d'une dérogation aux règles de délai de carence et de plafonnement des revenus des fonctionnaires et des salariés retraités dans le cadre du cumul emploi-retraite, dans le but :
- d'y ajouter les activités de professionnels de santé exercées dans les zones de désertification médicale (I et 2° du II) ;
- d'étendre aux travailleurs indépendants et professionnels libéraux retraités le bénéfice des dérogations applicables aux salariés retraités reprenant certaines activités (1° du II) ;
- de prévoir que, sauf disposition contraire, les dispositions d'application de l'article L. 161-22 du code de la sécurité sociale sont prises par décret (3° du II).
II - La position de la commission : une mesure triplement bénéfique
La commission salue la mesure proposée par le Gouvernement, qui contribuera à la fois à l'augmentation du taux d'emploi des seniors , indispensable à la croissance économique et au redressement de la situation financière du système de retraites, à l' amélioration du pouvoir d'achat des médecins retraités souhaitant reprendre une activité professionnelle et à la lutte contre la désertification médicale .
Sur la proposition du rapporteur, elle a adopté un amendement rédactionnel n° 118.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
Article 49 ter
(nouveau)
Possibilité de renoncement des pédicures à
l'affiliation au régime des PAMC
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, vise à permettre aux pédicures-podologues d'opter pour la non-affiliation à leur régime de sécurité sociale jusqu'au 31 décembre 2023.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé : la réouverture temporaire aux pédicures-podologues de la possibilité de se désaffilier du régime des PAMC
A. Compte tenu des spécificités de leur activité, les pédicures-podologues pâtissent d'un taux de cotisation élevé au régime des PAMC
L'affiliation au régime de sécurité sociale des praticiens et auxiliaires médicaux conventionnés (PAMC) est obligatoire pour :
- les médecins exerçant leur activité libérale dans le cadre conventionnel ;
- les directeurs de laboratoires privés d'analyses médicales exerçant leur activité libérale dans le cadre conventionnel ;
- leur activité libérale dans le cadre conventionnel ;
- les étudiants en médecine ayant validé leur diplôme du deuxième cycle et effectuant le remplacement d'un docteur en médecine 758 ( * ) .
Par dérogation, les médecins qui ont choisi, en application de la convention nationale conclue entre l'Union nationale des caisses d'assurance maladie (UNCAM) et les organisations syndicales représentatives des médecins généralistes et des médecins spécialistes 759 ( * ) , de pratiquer des dépassements d'honoraires peuvent demander à ne pas être affiliés au régime des PAMC 760 ( * ) . Ils relèvent alors de la sécurité sociale des indépendants (SSI), intégrée au régime général.
Le cas échéant, ceux-ci ne peuvent opter pour la non-affiliation qu'au moment de leur début d'activité ou lorsque la convention leur ouvre la faculté de modifier leur option.
Les pédicures-podologues qui exercent leur activité libérale dans le cadre conventionnel peuvent également demander à ne pas être affiliés au régime des PAMC au moment de leur début d'activité .
De fait, en sus de la cotisation maladie-maternité assise sur l'ensemble des revenus professionnels au taux de 6,5 % 761 ( * ) , les professionnels affiliés au régime des PAMC sont redevables d'une contribution additionnelle au taux de 3,25 % sur la part des revenus professionnels tirés des dépassements d'honoraires et des activités ne relevant pas du champ conventionnel 762 ( * ) . Cette contribution a été créée à la suite de l'abaissement du taux de cotisation maladie-maternité de 9,81 % à 6,5 % 763 ( * ) , dans le but de maintenir le niveau de cotisation des médecins pratiquant des dépassements d'honoraires.
La convention des pédicures-podologues ne fixant un tarif que pour les actes liés au traitement du pied diabétique, la quasi-totalité des actes qu'ils réalisent sont soumis à la contribution additionnelle . Or, comme le souligne le Gouvernement, « nombre de pédicures podologues, ne disposant alors que de peu d'éléments leur permettant de faire leur propre arbitrage personnel, notamment au moment de l'instauration de ce régime, n'avaient pas opté pour le renoncement à l'affiliation au régime des PAMC ».
Il est donc proposé d' autoriser ces professionnels à renoncer à l'affiliation au régime des PAMC jusqu'au 31 décembre 2023 .
B. L'ouverture temporaire aux pédicures-podologues de la faculté de se désaffilier du régime des PAMC
Le présent article, issu d'un amendement du Gouvernement réputé adopté par l'Assemblée nationale, permet aux pédicures-podologues qui exercent leur activité libérale dans le cadre conventionnel à la date de son entrée en vigueur de demander à ne plus être affiliés au régime des PAMC .
Il est précisé que cette faculté est ouverte du 1er avril au 31 décembre 2023 et qu'elle est applicable à compter de l'exercice suivant. De la même façon que lorsqu'elle est exercée au moment du début de l'activité, cette option sera souscrite à titre définitif .
II - La position de la commission : une mesure de bon sens
La commission approuve l'octroi aux pédicures-podologues, à titre temporaire, de la possibilité de se désaffilier du régime des PAMC.
Cette mesure permettra à chaque professionnel d' arbitrer librement et en pleine connaissance de cause entre l'évitement de la contribution additionnelle et la prise en charge par l'Assurance maladie d'une partie de leurs cotisations sociales 764 ( * ) .
La commission vous demande d'adopter cet article sans modification.
Article 50
Objectif de
dépenses de la branche vieillesse
Cet article tend à fixer l'objectif de dépenses de la branche vieillesse pour 2023.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé : une progression des dépenses de la branche vieillesse plus rapide que celle de ses recettes
A. Le déficit de la branche vieillesse progresserait en 2022 sous l'effet de l'accélération de l'inflation pour s'établir à - 3 milliards d'euros
En 2022, la situation financière des régimes obligatoires de base (ROB) se dégraderait par rapport à 2021 , année au cours de laquelle leur déficit global a été ramené à - 1,1 milliard d'euros sous l'effet d'un surcroît de ressources lié à la forte croissance du PIB, de la masse salariale du secteur privé et donc du produit des cotisations sociales.
Les cotisations sociales représentaient 54,8 % des recettes de la branche vieillesse des ROB en 2021 .
Composition des produits bruts de la branche vieillesse des ROB en 2021
(en %)
Source : Cour des comptes, rapport sur l'application des lois de financement de la sécurité sociale, octobre 2022
En effet, en dépit d'une dynamique toujours soutenue des ressources de la branche ( 258,9 milliards d'euros , soit + 3,8 %, pour une prévision de 253,6 milliards en LFSS pour 2022) portée par la croissance du PIB, toutefois plus limitée qu'anticipé (+ 2,7 % en volume pour une prévision de + 4,0 %), et de la masse salariale du secteur privé (+ 8,6 % pour une prévision de + 5,9 %), les dépenses des ROB augmenteraient sensiblement ( 261,9 milliards d'euros , soit + 4,6 %, contre 256,6 milliards d'après la LFSS pour 2022).
Cette tendance résulte notamment de la double revalorisation des pensions de retraite (+ 1,1 % en janvier et + 4,0 % en juillet, soit + 3,1 % en moyenne annuelle) intervenue dans un contexte de forte inflation (+ 5,4 % pour une prévision de + 1,5 %), après plusieurs années de sous-indexation des pensions par rapport à l'inflation 765 ( * ) et d'inflation faible.
Les mesures de sous-indexation des pensions prises entre 2018 et 2020
Dans un contexte d'inflation relativement faible, la revalorisation des pensions de retraite de base a été limitée au cours des dernières années par diverses mesures législatives tendant à faire obstacle à l'application du mécanisme habituel de revalorisation .
Ainsi, dès 2018, les pensions, dont la date de revalorisation était jusqu'alors fixée au 1 er octobre, n'ont pas été revalorisées du fait du report de la date de revalorisation au 1 er janvier 766 ( * ) .
Par la suite, la loi de financement de la sécurité sociale pour 2019 a prévu une revalorisation dérogatoire de 0,3 % pour 2019 767 ( * ) , un niveau inférieur à l'inflation constatée en 2018.
En 2020, enfin, seules les pensions de base servies aux assurés dont le montant total des pensions était inférieur à 2 000 euros par mois ont été revalorisées à hauteur de l'inflation constatée, soit 1 %, tandis que les autres pensions n'ont été augmentées que de 0,3 % 768 ( * ) .
Les principaux régimes de retraite complémentaire se sont globalement alignés sur les régimes de base 769 ( * ) .
Taux de revalorisation annuelle des pensions servies par le régime général, le RCI et le RCO entre 2017 et 2022
a En 2017, les pensions du régime général ont été revalorisées au 1 er octobre, de même que celles du RCI.
b En 2018, les pensions du régime général auraient dû être revalorisées au 1 er octobre, mais ne l'ont pas été du fait du report de la date de revalorisation au 1 er janvier à compter de 2019. Il en est allé de même pour les pensions du RCI. Les pensions du RCO ont été revalorisées au 1 er janvier.
c À compter de 2019, les pensions des trois régimes ont été revalorisées au 1 er janvier.
Source : Commission des affaires sociales du Sénat, d'après le CPSTI et la CCMSA
De même, l'Agirc-Arrco, qui gère le régime de retraite complémentaire des salariés du secteur privé, recourt à la sous-indexation depuis plusieurs années.
Aux termes de l'accord national interprofessionnel (ANI) du 10 mai 2019, entre 2019 et 2022, la valeur de service du point devait évoluer au 1 er novembre de chaque année comme le salaire moyen des ressortissants du régime estimé pour l'année en cours, moins un facteur de soutenabilité calculé de sorte que la valeur de service du point évolue au moins comme les prix à la consommation hors tabac, pour autant que l'évolution des prix ne soit pas supérieure à celle des salaires, sans que l'écart entre l'évolution des prix et l'évolution de la valeur de service du point ne dépasse 0,2 point . En tout état de cause, la valeur de service du point ne peut pas diminuer.
Le niveau des réserves du régime ne permettant pas de respecter, à compter de 2029, la règle fixée par l'ANI du 17 novembre 2017, qui prévoit que les réserves techniques du régime ne doivent jamais se situer en deçà de six mois de prestations dans la période courant jusqu'à 2033, l'ANI du 10 mai 2019 a été amendé le 22 juillet 2021 de façon à permettre au conseil d'administration de porter la marge de manoeuvre du conseil d'administration en matière de revalorisation de la valeur de service du point de 0,2 à 0,5 point . Celui-ci a fait usage de cette faculté à l'occasion de la revalorisation du 1 er novembre 2021.
Au total, entre 2010 et 2021, les pensions du régime général et du régime de la fonction publique supérieures à 2 000 euros par mois ont été revalorisées de 7,9 % et les pensions inférieures à cette somme de 8,6 %, tandis que les prix augmentaient de 9,9 % sur la même période. Il en découle une perte de pouvoir d'achat de ces pensions de respectivement 2 points et 1,3 point . La revalorisation globale des pensions Agirc et Arrco s'élève, quant à elle, à respectivement 5,1 % et 7,2 %, soit une perte de pouvoir d'achat de 4,8 et 2,7 points.
Évolution comparée des prix et des pensions entre 2010 et 2021
Source : Rapport d'évaluation des politiques de sécurité sociale, Retraites, PLFSS pour 2022
Les mesures de décalage de la date de revalorisation, de sous-indexation ou de revalorisation différenciée mises en oeuvre entre 2018 et 2020 ont limité de façon considérable l'augmentation des dépenses des régimes concernés.
Ainsi, d'après la Caisse nationale d'assurance vieillesse (Cnav), le régime général aurait ainsi économisé 2 milliards d'euros par an entre 2019 et 2021 et 3 milliards d'euros en 2022 . La Caisse centrale de la Mutualité sociale agricole (CCMSA), elle, évalue le gain pour 2022 à 140,3 millions d'euros au titre du régime des salariés agricoles (le régime des salariés agricoles étant adossé au régime général, cette économie a contribué à l'amélioration du solde du régime général) et à 131,9 millions d'euros au titre du régime des non-salariés agricoles.
Source : Rapport fait au nom de la commission des affaires sociales du Sénat sur le projet de loi, adopté par l'Assemblée nationale après engagement de la procédure accélérée, portant mesures d'urgence pour la protection du pouvoir d'achat par Madame Frédérique Puissat, Sénateur (n° 827, 2021-2022)
Il en résulterait un déficit de - 3,0 milliard d'euros en 2022, en augmentation de 273 % par rapport à 2020 , soit au niveau prévu en LFSS pour 2022.
Composition des charges nettes de la branche vieillesse du régime général en 2021
(en %)
Source : Commission des comptes, Les comptes de la sécurité sociale , septembre 2022
B. Le PLFSS pour 2023 aurait une incidence très limitée sur le solde de la branche vieillesse
1. Modernisation du contrôle, du recouvrement social et du droit des cotisants (article 6)
Les dispositions liées à la lutte contre la fraude sociale de l'article 6 du PLFSS pour 2023, en particulier la mise en oeuvre de sanctions proportionnelles à la gravité des faits à l'encontre du donneur d'ordre ayant manqué à son devoir de vigilance en cas de travail dissimulé et l'affiliation au régime agricole des salariés d'une entreprise de travail temporaire (ETT) étrangère en cas de fraude au détachement, permettraient de générer 200 000 euros de recettes supplémentaires chaque année pour la branche vieillesse.
2. Renforcement de la lutte contre la fraude sociale (article 41)
Les différentes mesures de lutte contre les fraudes à enjeux prévues par l'article 41 du PLFSS pour 2023 devraient être à l'origine d'un surcroît de recettes de l'ordre de 14,3 millions d'euros par an pour la branche vieillesse, dont :
- 3,6 millions d'euros issus de l'ouverture aux greffiers des tribunaux de commerce de la possibilité de transmettre aux agents des organismes de protection sociale et de l'État des renseignements et documents recueillis dans l'exercice de leurs missions et faisant présumer des fraudes en matière de cotisations ou prestations sociales ;
- et 1,8 million d'euros liés à l'octroi de pouvoirs d'enquête sous pseudonyme sur internet aux agents de contrôle des organismes de protection sociale et de l'inspection du travail.
C. La croissance du déficit de la branche vieillesse devrait se poursuivre en 2023 avant de s'accélérer à compter de 2024
Le présent article fixe l'objectif de dépenses de la branche vieillesse pour 2023 à 273,3 milliards d'euros pour l'ensemble des ROB , en augmentation de 4,4 % par rapport à 2022.
En effet, le ralentissement de la croissance du PIB (+ 1,0 % en volume) et la persistance d'une inflation forte (+ 4,3 %) induiraient une progression des dépenses des ROB plus dynamique que celle des recettes (+ 4,2 %), en dépit de la croissance certes ralentie, mais toujours vigoureuse de la masse salariale du secteur privé (+ 5,0 %).
Le taux de revalorisation des pensions au 1 er janvier 2023 devrait s'élever à 0,8 %, ce qui représente une augmentation de 2,8 % en moyenne annuelle en tenant compte de la revalorisation anticipée de 4 % intervenue au 1 er juillet 2022 770 ( * ) .
Par conséquent, d'après les prévisions du PLFSS pour 2023, le déficit de la branche vieillesse se creuserait de nouveau en 2023 pour atteindre - 3,5 milliards d'euros.
La situation devrait fortement se dégrader par la suite, avec un déficit prévisionnel de - 9,4 milliards d'euros en 2024 et de - 15,9 milliards en 2026 , des perspectives plus alarmantes encore que celles de la LFSS pour 2022 , qui tablait sur un déficit de - 8,5 milliards d'euros à l'horizon 2025.
Les dépenses des ROB augmenteraient en effet de 8,3 % sur cette période, conséquence directe du vieillissement démographique et des difficultés financières de la Caisse nationale de retraite des agents des collectivités locales (CNRACL) 771 ( * ) .
Dans le même temps, leurs recettes ne croîtraient que de 6,2 %, du fait, notamment, du lent retour de la croissance de la masse salariale du secteur privé à son niveau d'avant-crise (3,9 % en 2024, 3,6 % en 2025 et 3,4 % en 2026). Le ralentissement de l'inflation (3,0 % en 2024, 2,1 % en 2025 et 1,75 % en 2026) freinerait progressivement la croissance des recettes des ROB, tandis que les pensions seraient revalorisées chaque année par l'application d'un coefficient proche de l'inflation constatée au cours de l'année précédente.
L'essentiel du déficit prévisionnel de la branche à l'horizon 2026 est lié à ceux du régime général (- 12,1 milliards d'euros) et du régime de la fonction publique territoriale et hospitalière (- 6,4 milliards d'euros). À l'inverse, les régimes des exploitants agricoles et des industries électriques et gazières seraient, quant à eux, excédentaires (respectivement + 0,8 et + 0,7 milliards d'euros).
Évolution du solde de la branche vieillesse des ROB de 2020 à 2026
(en milliards d'euros)
Source : Commission des affaires sociales du Sénat, d'après la LFSS pour 2022 et le PLFSS pour 2023
Pour les exercices 2024 et 2025, l'écart entre les projections de la LFSS pour 2022 et celles du PLFSS pour 2023 s'explique par le niveau de l'inflation, qui dégrade les prévisions de dépenses, sans que la dynamique des recettes ne permette de neutraliser entièrement cette tendance.
Notons que, d'après l'annexe B du PLFSS pour 2023, la trajectoire définie par le Gouvernement repose à la fois sur les mesures présentées dans le PLFSS et sur « les mesures envisagées par le Gouvernement pour le quinquennat ». Elle intègre ainsi « l'objectif d'une élévation progressive de l'âge effectif de départ en retraite », dont le rapporteur n'a pu obtenir les modalités exactes , si ce n'est que son incidence financière brute (hors mesures compensatoires) sur les ROB est estimée à + 8 milliards d'euros à l'horizon 2027 .
II - La position de l'Assemblée nationale : une adoption sans modification
L'Assemblée nationale est considérée comme ayant adopté cet article sans modification.
III - La position de la commission : une adoption conforme assortie de réserves relatives aux perspectives financières de la branche
La commission prend acte des prévisions de dépenses de la branche vieillesse pour l'exercice 2023.
Toutefois, elle s'inquiète de l'importante dégradation du solde prévisionnel de la branche à l'horizon 2026 par rapport aux prévisions du Gouvernement malgré la prise en compte d'une élévation progressive de l'âge effectif de départ en retraite sous l'effet d'une réforme dont les contours restent flou et les conséquences financières relativement limitées.
Elle déplore par conséquent l'absence de mesure de redressement des comptes de la branche au sein de ce PLFSS et rappelle que la part imputable à la branche vieillesse de la dette restant à rembourser par la Caisse d'amortissement de la dette sociale (Cades) est estimée à 43 milliards d'euros à fin 2021 par le Conseil d'orientation des retraites (COR).
La commission vous propose donc d'adopter par ailleurs un amendement portant article additionnel visant à ajuster les principaux paramètres du système de retraite de façon à ramener la branche à l'équilibre et à garantir dans la durée le financement des pensions de retraite sans diminution de leur niveau ni augmentation des cotisations , tout en favorisant l'emploi des seniors et en garantissant la prise en compte de la pénibilité, du handicap et des carrières longues dans la définition des conditions d'ouverture et de calcul des droits à pension.
La commission vous demande d'adopter cet article sans modification.
Article 51
Objectif de
dépenses de la branche famille
Cet article propose de fixer l'objectif de dépenses de la branche famille à 55,3 milliards d'euros.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
A. En 2022, la branche famille demeurerait nettement excédentaire
Après un exercice 2020 déficitaire en raison de la crise sanitaire, la branche famille a renoué avec un solde excédentaire de 2,9 milliards d'euros en 2021. En 2022, la branche famille demeurerait nettement excédentaire à 2,6 milliards d'euros.
En 2022, les recettes de la branche devraient s'élever à 53,5 milliards d'euros, soit une augmentation de 3,4 % par rapport à 2021. Selon la commission des comptes de la sécurité sociale (CCSS), cette progression serait portée par l'ajustement des salaires à l'inflation et le maintien de l'emploi à un niveau élevé. La progression des produits des cotisations sociales (+ 7,7 %) serait cependant moindre que celle de la masse salariale privée.
Les dépenses devraient atteindre 50,9 milliards d'euros, soit une hausse de 4 % par rapport à 2021.
Les dépenses de prestations légales devraient être entrainées par les revalorisations de la base mensuelle des allocations familiales (BMAF) intervenues en 2022 . La revalorisation exceptionnelle de 4 % à compter du 1 er juillet 2022 prévue dans la loi portant mesures d'urgence pour la protection du pouvoir d'achat 772 ( * ) aurait pour effet de porter à 3,9 % la hausse des dépenses de prestations légales - contre 2,9 % si la seule revalorisation du 1 er avril 2022 était demeurée 773 ( * ) .
Pour 2022, dernière année d'application de la convention d'objectifs et de gestion (COG), les prestations extralégales devraient être très dynamiques (+ 7,6 %) et seraient portées par les dépenses liées à la prestation de service unique (PSU) qui rebondissent de 15 % par rapport à 2021. Les dépenses d'investissement en faveur de la petite enfance (création de place en établissement d'accueil du jeune enfant) devraient croître de 28,5 %.
Ventilation des dépenses de la branche famille prévues pour 2022
Source : Rapport de la Commission des comptes de la sécurité sociale, résultats 2021 et prévisions 2022-2023 - Tome 1 (septembre 2022)
B. À compter de 2023, l'excédent de la branche famille devrait s'amenuiser progressivement.
En application de l'article L.O. 111-3 du code de la sécurité sociale, le présent article fixe l'objectif de dépenses de la branche famille à 55,3 milliards d'euros pour l'exercice 2023 . En comparaison avec 2022, l'année 2023 serait donc marquée par une réduction de moitié de l'excédent de la branche qui s'établirait à 1,3 milliard d'euros .
Les recettes de la branche progresseraient pour atteindre 56,7 milliards d'euros en 2023 dans un contexte inflationniste. La branche famille devrait également recouvrer une plus grande quote-part de la taxe sur les salaires 774 ( * ) .
Les dépenses de la branche augmenteraient fortement en 2023 de 4,4 Mds euros soit + 6,3 % pour atteindre 55,3 milliards d'euros.
Cette hausse des dépenses est principalement due aux mesures nouvelles proposées dans le PLFSS et notamment le transfert d'une part du financement du congé maternité de la Cnam vers la Cnaf pour 2,0 milliards d'euros 775 ( * ) . Le Gouvernement a également annoncé la revalorisation de 50 % du montant - de 122,93 euros à 184,39 euros - de l'allocation de soutien familial (ASF) applicable dès novembre 2022. Cette revalorisation est intervenue par voie réglementaire 776 ( * ) mais son incidence budgétaire a été intégrée au PLFSS. Les mesures budgétées dans le PLFSS 2023 concernant la branche famille auraient un effet de - 2,9 milliards d'euros sur le solde de la branche . La commission des comptes de la sécurité sociale prévoyait un solde hors mesures nouvelles à 4,2 milliards d'euros.
Incidence financière pour la branche famille des mesures nouvelles prévues dans le PLFSS
|
Montant
|
|
|
Transfert de la charge du congé maternité |
2 043,0 |
|
Subrogation des indemnités journalières maternité, adoption et paternité |
1,02 |
|
Revalorisation de 50 % de l'allocation de soutien familial (mesure qui devrait être prise par décret) |
850,0 |
|
Total |
2 894,02 |
Source : Commission des affaires sociales d'après l'annexe 9
II - Les modifications considérées comme adoptées par l'Assemblée nationale
L'Assemblée nationale est considérée comme ayant adopté cet article sans modification.
III - La position de la commission
Le rapporteur prend acte de l'objectif de dépenses pour 2023 qui, en comparaison des dépenses attendues pour 2022, rend compte d'une augmentation de 6,3 %. Cette hausse des dépenses ne marque cependant pas le retour d'une politique à la hauteur des besoins des familles mais résulte, en grande partie, du transfert à la Cnaf 777 ( * ) , de la charge des indemnités journalières post-natales au titre du congé maternité, transfert alourdi à l'Assemblée nationale de la charge du congé d'adoption.
Le rapporteur constate que les perspectives financières pluriannuelles de la branche famille sont fortement affectées par cette mesure de transfert. Si le présent PLFSS prévoit un résultat excédentaire de la branche jusqu'en 2026, cet excédent s'amenuiserait fortement en raison des dépenses nouvelles proposées par le texte tel qu'il a été transmis au Sénat. Outre les dépenses de congé maternité et d'adoption intervenant dès 2023, l'entrée en vigueur de la réforme du CMG prévue pour 2025 viendra consommer l'excédent.
Solde de la branche famille sur la période 2013-2026 (en Mds €)
Source : Commission des affaires sociales, d'après l'annexe B du PLFSS
Ainsi qu'il est exposé plus en amont de ce rapport, la commission, sur proposition de la rapporteure générale, vous propose de supprimer la mesure de transfert de charge à l'article 10, ce que le rapporteur pour la branche famille ne peut que soutenir. Il est en effet préférable que l'excédent budgétaire de la branche ne vienne pas compenser les déficits des autres branches alors même que le besoin d'insuffler une nouvelle ambition à la politique familiale se fait pesamment sentir. Il reviendra au Gouvernement de tirer les conséquences, si cette suppression était adoptée, en fixant l'objectif de dépense à 53,3 milliards d'euros.
Si la réforme du CMG est un premier pas nécessaire, d'autres mesures, qu'il n'appartient pas à le rapporteur de proposer en raison des règles constitutionnelles de recevabilité financière régissant les amendements parlementaires, manquent cruellement au présent PLFSS. Ainsi en est-il d'une réforme ambitieuse et tant attendue de la prestation partagée d'éducation de l'enfant (PrePare) mais aussi du rétablissement du caractère universel du montant des allocations familiales que le rapporteur a proposé dans un texte adopté par le Sénat le 2 février 2022 778 ( * ) .
Ainsi que le soulignent les associations familiales, les associations d'assistantes maternelles ou la fédération des entreprises de crèches, le transfert de nouvelles dépenses, historiquement financées par la branche maladie, ne semble pas être de bon augure quant aux marges de manoeuvres de la branche pour répondre au besoin d'un secteur de la petite enfance en difficulté.
À l'heure où les négociations de la prochaine convention d'objectifs et de gestion (COG) entre l'État et la Cnaf débutent, il est prioritaire de consacrer des montants importants à la création de nouvelles places en établissement d'accueil du jeune enfant (EAJE), à la formation et au recrutement des professionnels de la petite enfance .
La commission vous demande d'adopter cet article sans modification.
Article 52
Objectif de
dépenses de la branche autonomie
Cet article fixe un objectif de dépenses de la branche autonomie pour 2023 à 37,3 milliards d'euros.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
A. Les grands équilibres de la CNSA en 2021 et 2022
1. Les comptes de la CNSA, deviennent ceux de la 5 e branche en 2021
Lors de l'exercice 2021, les comptes de la CNSA deviennent ceux de la branche autonomie, dont le périmètre ajoute à celles déjà financées par la caisse les dépenses d'allocation d'éducation de l'enfant handicapé (AEEH), couvertes par un transfert de CSG.
Au cours de ce premier exercice, les dépenses de la CNSA ont progressé de 10,8 % (après 13,5 % en 2020) et cette progression résulte pour partie de la montée en charge des accords du Ségur de la santé.
Les produits de la CNSA ont progressé de 14,1 % (après 10,6 % en 2020). La CNSA s'est vu affecter une fraction de CSG de 1,93 point sur les revenus d'activité, de remplacement et du capital, à la place de la dotation qui lui était versée jusqu'en 2020 par la Cnam au titre de l'Ondam médico-social. Ce surcroît de CSG a apporté 26,6 milliards d'euros de recettes supplémentaires à la CNSA. La CSG est ainsi devenue en 2021 la principale recette de la branche et s'est élevée à 29,0 milliards d'euros.
Sur l'exercice, le solde de la CNSA s'est établi à + 0,3 milliard d'euros. Cette amélioration (après un déficit de 0,6 milliard d'euros en 2020) s'explique essentiellement par des recettes plus importantes du fait du rebond économique.
2. Les comptes de la CNSA se dégradent en 2022
Les dépenses de la CNSA au titre de 2022 sont en hausse de 8,5 %, elles sont fortement tirées à la hausse par l'extension des revalorisations des accords du Ségur de la santé à l'ensemble des établissements médico-sociaux (« accords Laforcade », 0,5 milliard d'euros) et aux professionnels de la filière socio-éducative (conférence des métiers, 0,4 milliard d'euros), ainsi que par le financement de la revalorisation du point d'indice de la fonction publique de 3,5 % à compter de juillet 2022.
Les prestations financées par la branche (allocation d'éducation de l'enfant handicapé, prestation de compensation du handicap, allocation personnalisée d'autonomie, allocation journalière du proche aidant) progresseraient de 6,2 %. L'AEEH serait en forte hausse (+ 11,2 %) tandis que les dépenses d'allocation journalière du proche aidant (AJPA) devraient monter en charge et atteindre 77,0 millions d'euros.
Les transferts aux départements augmenteraient nettement (+ 20,1 %), la CNSA étant porteuse de la refonte du financement des services d'aide à domicile dans le cadre du virage domiciliaire. Elle conduit notamment à l'application notamment d'un tarif plancher à respecter par les départements pour les services d'aide et d'accompagnement à domicile (Saad), en contrepartie d'une compensation financière, mise en place par la LFSS pour 2022.
Répartition des charges nettes de la CNSA en 2022
Source : DSS/SDEPF/6A
Les recettes seraient dynamiques (+ 6,3 %), en raison notamment de la hausse attendue de la masse salariale (+ 8,4 %) qui joue sur le rendement de la taxe sur les salaires, de la CSA activité ainsi que sur la CSG assise sur les revenus d'activité. Ainsi, la CSG assise sur les revenus d'activité progresserait de 7,0 % (contribuant pour 4,2 points à la croissance des recettes) tandis qu'en parallèle les recettes de CSG capital bénéficieraient de la croissance attendue de l'activité (PIB valeur attendue à 5,6 %), soit une contribution de + 0,8 point.
Répartition des produits nets de la CNSA en 2022
Source : DSS/SDEPF/6A
En 2022, le total des dépenses s'élève à environ 35 milliards d'euros ; le déficit devrait atteindre environ 0,5 milliard d'euros.
Dépenses de la branche autonomie en 2022 et 2023
(en milliards d'euros)
Sources : DSS/SDEPF/6C, Rapport à la Commission des comptes de la sécurité sociale, septembre 2022 pour l'année 2022, Annexe B du PLFSS pour l'année 2023
B. Les enjeux de la branche autonomie dans le PLFSS 2023
1. Le périmètre de la branche
Le périmètre de la branche autonomie a été présenté comme provisoire au lancement de la 5 e branche, dans le PLFSS pour 2021. Ce périmètre n'a pas été modifié dans le PLFSS pour 2022 ni dans celui pour 2023. Pour mémoire, le rapport Vachey de septembre 2020 préconisait de rattacher à la branche autonomie une douzaine d'autres dispositifs, pour un volume global de dépenses qui aurait dépassé 41 milliards d'euros.
2. Un effort financier conséquent mais des difficultés à identifier les mesures nouvelles
Les dépenses incluses dans le périmètre de la branche autonomie s'élèveront à 37, 3 milliards d'euros en 2023, soit une hausse de 5,3 %.
Les dépenses prévisionnelles au titre du financement des établissements ou services sociaux ou médico-sociaux (ESMS) atteindraient 30 milliards d'euros en 2023, en hausse de 6 % par rapport à 2022.
Comme l'année précédente, ces hausses résultent principalement des revalorisations salariales mises en oeuvre dans le cadre du Ségur de la santé et de son extension à d'autres personnels non médicaux des établissements et services sociaux et médico-sociaux (« accords Laforcade », avenant 43 de la branche de l'aide à domicile, conférence des métiers de février 2022), soit 210 millions en 2023.
Les revalorisations salariales dans le secteur médicosocial
Source : Projet de loi de financement de la sécurité sociale pour 2023, annexe 7
Outre les revalorisations salariales, le PLFSS pour 2023 prévoit, dans le champ des personnes âgées, plusieurs mesures pour renforcer les moyens mis à la disposition des Ehpad et améliorer la prise en charge des personnes, pour un coût total de près de 200 millions d'euros (actualisation des « coupes Pathos », augmentation du taux d'encadrement en Ehpad, déploiement de centres de ressources territoriaux). Plusieurs mesures sont également prévues afin de développer et transformer l'offre à domicile pour un coût de près de 125 millions d'euros (créations de places de Ssiad, financement de la réforme tarifaire des Ssiad).
Lors de son audition devant la commission des affaires sociales le 11 octobre dernier, Geneviève Darrieusecq, ministre déléguée chargée des personnes handicapées a présenté les mesures suivantes dans le champ des personnes en situation de handicap : 110 millions d'euros de crédits pour créer de nouvelles places, près de 70 millions d'euros destinés à développer l'offre pour le public atteint de troubles du spectre de l'autisme.
Malgré un taux de progression de la dépense supérieur à 5 % et l'octroi de revalorisations salariales saluées par l'ensemble des acteurs auditionnés dans le cadre de la préparation de l'examen du PLFSS pour 2023, deux points concentrent l'attention quant aux nouvelles mesures et conduisent à l'expression de réserve ou d'interrogations sur les moyens qui seront réellement disponibles.
Le premier est celui des recrutements. Un consensus existe sur la nécessité de renforcer les effectifs du secteur et la nécessité de renforcer son attractivité. Dans ce contexte et alors que la Cour des comptes a estimé qu'il était nécessaire d'engager des moyens financiers supplémentaires, le Gouvernement a annoncé un plan d'embauche de 50 000 personnes en cinq ans. Toutefois, l'objectif fixé pour 2023 porte sur 3 000 recrutements. Ce choix soulève des interrogations légitimes sur les étapes à franchir pour atteindre cet objectif. Le choix de cette première étape est justifié par la nécessité de fixer un objectif crédible à un secteur qui rencontre des difficultés pour recruter. Si l'argument mérite d'être pris en considération, il a aussi pour effet de cristalliser la situation.
En effet, le recrutement de 3 000 personnes supplémentaires ne provoquera pas une mobilisation générale en faveur de la résolution des problèmes rencontrés par le secteur (attractivité, formation, VAE), ni une modification des dispositifs de formation professionnelle en direction de ce secteur. Or, outre les recrutements nécessaires pour fournir les ETP supplémentaires dont le Gouvernement a fixé le nombre à 50 000, il convient de rappeler que le rapport El Khomri estimait les besoins à 93 000 postes supplémentaires pour les années 2020-2024 et considérait comme nécessaire de former 260 000 professionnels sur la même période afin de pourvoir les postes vacants (mobilité professionnelle, départ à la retraite). La mobilisation des filières de formation est donc indispensable afin de relever le défi des besoins à venir en termes de personnels.
Le deuxième est celui de la mise en oeuvre d'un « bouclier tarifaire » permettant au secteur de faire face à l'évolution des prix, et notamment des prix de l'énergie. Les informations disponibles font apparaître des mesures prises pour compenser les effets de l'inflation dans le domaine des soins. Une enveloppe de 100 millions serait ainsi provisionnée à cet effet. Les organisations représentatives des établissements ont toutefois fait part de leur inquiétude sur l'absence de mesures identifiées leur permettant de faire face à l'évolution des dépenses d'énergie. En l'état, ces mesures pourraient être prises par le biais d'autres véhicules législatifs ou réglementaires mais il conviendrait que leur périmètre et leur portée soient connus rapidement afin de rassurer les acteurs.
3. Perspectives financières
La perspective du retour à l'équilibre en 2024 grâce à l'apport d'un quart de point de CSG, en application de la loi du 7 août 2020, figure toujours dans la projection pluriannuelle. Toutefois alors que le PLFSS pour 2022 prévoyait un excédent de 1,6 milliard d'euros en 2024, cette prévision a été revue à la baisse ( Cf . tableau ci-dessous). La branche retrouverait toutefois une situation excédentaire à compter de 2024 pour afficher un excédent de 0,9 milliard d'euros qui diminuerait les années suivantes du fait des créations de postes en Ehpad (50 000 créations annoncées) et du financement du temps dédié au lien social auprès des personnes âgées qui bénéficient du plan d'aide à domicile.
Perspectives pluriannuelles des comptes de la branche autonomie
(en milliards d'euros)
|
2021 |
2022 |
2023 |
2024 |
2025 |
2026 |
|
|
Recettes |
32,8 |
34,9 |
36,1 |
40,0 |
41,0 |
42,2 |
|
Dépenses |
32,6 |
35,4 |
37,3 |
39,1 |
40,5 |
41,7 |
|
Solde |
- 0,3 |
- 0,5 |
- 1,2 |
0,9 |
0,5 |
0,5 |
Source : Annexe B de la LFSS pour 2023
Dans un contexte de besoins non encore satisfaits et de vieillissement de la population, la question de l'équilibre de la branche ne cessera de se poser sans création de ressources nouvelles.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté un amendement rectifiant les objectifs de dépenses de la branche Autonomie pour 2023. Ces objectifs de dépenses s'élèvent maintenant à 37,4 milliards d'euros contre 37,3 milliards d'euros dans le projet de loi initial.
Ce relèvement des objectifs de dépenses de la branche autonomie vise à prendre en compte les engagements souscrits par le Gouvernement lors de l'examen de l'article 33 quater du présent projet de loi. À cette occasion, le Gouvernement a annoncé le relèvement du tarif plancher des services habilités à l'aide sociale défini par le président du conseil départemental (article 44 de la LFSS pour 2022) de 22 euros à 23 euros en 2023. Le Gouvernement s'est engagé à compenser la totalité de la dépense supplémentaire pesant sur les conseils départementaux du fait de cette revalorisation. Le relèvement des objectifs de la branche autonomie prend en compte l'impact financier de cet engagement sur les comptes de la branche autonomie.
L'Assemblée nationale est considérée comme ayant adopté cet article ainsi modifié.
III - La position de la commission
La commission demeure attentive aux modalités de compensation des dépenses pesant sur les conseils départementaux au titre de la prise en charge des personnes en perte d'autonomie. Elle observe que l'engagement de compensation intégrale pris par le Gouvernement ne porte que sur les dépenses de l'année 2023. Elle suivra avec attention les échanges entre les représentants de l'État et ceux des conseils départementaux pour déterminer les règles de compensation qui entreront en vigueur en 2024 pour la prise en charge des dépenses liées à la revalorisation de ce tarif plancher.
La commission vous propose d'adopter cet article sans modification.
Article
53
Prévisions des charges des organismes concourant au
financement
des régimes obligatoires (Fonds de solidarité
vieillesse)
Cet article tend à fixer la prévision de charges du Fonds de solidarité vieillesse pour 2023.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé : une trajectoire financière assainie
A. Le FSV deviendrait excédentaire en 2022
Après des années de déficit, la situation financière du Fonds de solidarité vieillesse (FSV) se redresserait fortement en 2022, passant d'un déficit de - 1,5 milliard d'euros à un excédent de 1,3 milliard .
Comme dans le cas des régimes obligatoires de base (ROB), cette tendance serait liée à la forte progression des recettes du Fonds (19,3 milliards d'euros, soit + 9,0 % , pour une prévision de 17,9 milliards en LFSS pour 2022), exclusivement constituées de CSG sur les revenus du capital (+ 9,2 %), une ressource très dynamique en période de reprise, et de CSG sur les revenus de remplacement (+ 8,9 %), dont le produit est tiré à la hausse par l'augmentation du nombre de départs en retraite et la revalorisation anticipée des prestations intervenue au 1 er juillet 2022.
Produits nets du FSV en 2021
Source : Commission des comptes de la sécurité sociale, Les comptes de la sécurité sociale , septembre 2022
En parallèle, les dépenses du FSV reculeraient par rapport à 2021 (18,0 milliards d'euros, soit - 6,7 % , pour une prévision de 19,6 milliards), en dépit de la hausse du niveau du Smic (+ 0,86 % au 1 er janvier 2022, + 2,65 % au 1 er mai et + 2,01 % au 1 er août, soit + 5,53 % au total) 779 ( * ) . En effet, la reprise entretiendrait la diminution des prises en charge de cotisations au titre des périodes de chômage (- 11,3 %). Cette forte baisse s'explique également par la régularisation d'une surestimation du nombre de chômeurs en 2021 et donc des prises en charge correspondantes à hauteur de 400 millions d'euros, imputée à l'exercice 2022.
Charges nettes du FSV en 2021
Source : Commission des comptes de la sécurité sociale, septembre 2022
B. La situation excédentaire du FSV devrait s'inscrire dans la durée
Le présent article fixe la prévision de charges du FSV pour 2023 à 19,3 milliards d'euros, en augmentation de 1,3 milliard (+ 7,2 %) par rapport à 2022 , mais au même niveau qu'en 2021.
Cette hausse s'expliquerait à la fois par la progression du niveau du Smic , qui accroît les charges liées à la prise en charge de cotisations au titre des périodes de chômage, et par la revalorisation du montant du minimum vieillesse , indexé sur l'inflation de la même manière que les pensions.
Malgré l'augmentation continue de ses produits (20,1 milliards d'euros, soit + 4,1 %), le Fonds afficherait un excédent en recul, à hauteur de 800 millions d'euros . Il convient toutefois de noter que l'excédent dégagé en 2022 serait artificiellement gonflé de 400 millions d'euros par la régularisation de la surestimation des prises en charge de cotisations au titre des périodes de chômage en 2021 et qu' il s'établirait à 900 millions d'euros au lieu de 1,3 milliard en l'absence de cette imputation comptable .
La situation financière du FSV semble appelée à continuer à s'améliorer au cours des années suivantes. Fruit d'une dynamique des dépenses moindre que celle des recettes (+ 3,6 % contre + 7,6 %), son excédent atteindrait ainsi 2,3 milliards d'euros en 2026 . Pour mémoire, la LFSS pour 2022 prévoyait toujours un déficit de - 300 millions d'euros à l'horizon 2025.
Évolution du solde du FSV de 2020 à 2026
(en milliards d'euros)
Source : Commission des affaires sociales du Sénat, d'après la LFSS pour 2022 et le PLFSS pour 2023
Évolution du solde de la branche vieillesse des ROB et du FSV de 2020 à 2026
(en milliards d'euros)
Source : Commission des affaires sociales du Sénat, d'après la LFSS pour 2022 et le PLFSS pour 2023
Depuis la création du FSV, 43,4 milliards d'euros de dette ont été repris par la Caisse d'amortissement de la dette sociale (Cades). Après le transfert de 327 millions d'euros de dette en février 2022 780 ( * ) , la dette cumulée non encore reprise à ce jour s'établit à 483 millions d'euros . Un complément de reprise de 1,2 milliard d'euros est prévu pour le 20 décembre 2022. Or, ce montant a été fixé au début de l'année 2022, alors que le déficit prévisionnel du FSV s'établissait à - 2,5 milliards d'euros ; celui-ci étant désormais attendu à - 1,5 milliard d'euros, la différence de 718 millions d'euros entre le transfert prévu pour fin 2022 et le montant de la dette non encore reprise devrait être réaffectée à un autre organisme.
II - La position de l'Assemblée nationale : une adoption sans modification
L'Assemblée nationale est considérée comme ayant adopté cet article sans modification.
III - La position de la commission : une adoption conforme
La commission prend acte de la prévision de charges du FSV pour l'exercice 2022 et se félicite de son prompt retour à l'équilibre financier , atténuant ainsi le déficit global de la branche vieillesse.
La perspective d'un excédent durable invite toutefois à s'interroger quant à l'opportunité d'une éventuelle affectation à la branche vieillesse des ROB, dont le déficit devrait atteindre - 15,9 milliards d'euros d'ici 2026, ou à la Cades, dont la fraction de la dette imputable à la branche vieillesse est estimée à 43 milliards d'euros à fin 2021 par le Conseil d'orientation des retraites (COR), d' une fraction de la CSG actuellement fléchée vers le Fonds .
La commission vous demande d'adopter cet article sans modification.
TRAVAUX DE LA COMMISSION
EXAMEN DU RAPPORT
Réunie le mercredi 2 novembre 2022, sous la présidence de Mme Catherine Deroche, présidente, la commission procède à l'examen du rapport sur le projet de loi de financement de la sécurité sociale pour 2023 : Mmes Élisabeth Doineau, rapporteure générale en charge des équilibres financiers généraux, Corinne Imbert, rapporteure pour l'assurance maladie, et Pascale Gruny, rapporteur pour les accidents du travail et les maladies professionnelles, MM. René-Paul Savary, rapporteur pour l'assurance vieillesse, Olivier Henno, rapporteur pour la famille et M. Philippe Mouiller, rapporteur pour l'autonomie.
Mme Catherine Deroche , présidente . - Nous examinons ce matin le rapport de notre rapporteure générale et de nos rapporteurs de branche sur le projet de loi de financement de la sécurité sociale (PLFSS) pour 2023.
Mme Élisabeth Doineau , rapporteure générale . - Le premier PLFSS de la législature nous a été transmis avant-hier soir seulement.
Comme vous le savez, la première lecture à l'Assemblée nationale a donné lieu à deux reprises à la mise en oeuvre de la procédure prévue au troisième alinéa de l'article 49 de la Constitution : tout d'abord, pour faire adopter la troisième partie du PLFSS, relative aux recettes de l'année à venir et aux conditions générales de l'équilibre financier, avant même le début de son examen ; et ensuite au cours de l'examen de la quatrième partie, afin de faire adopter les dépenses de l'année à venir ainsi que l'ensemble du texte.
En revanche, la première partie, relative aux comptes de l'exercice clos et la deuxième partie, qui rectifie les prévisions pour l'année en cours, n'ont pas donné lieu à cette procédure et ont toutes deux été rejetées par l'Assemblée nationale. Nous allons donc examiner un texte tronqué et riche d'incertitudes.
Une fois n'est pas coutume, cette incertitude débute dès l'examen des comptes de l'exercice clos, c'est-à-dire 2021.
En effet, le Gouvernement présente des comptes en très net redressement après le déficit historique enregistré en 2020, au plus fort de la crise de covid-19 et alors que les recettes de la sécurité sociale subissaient notamment les conséquences de l'activité partielle. Cependant, la Cour des comptes conteste vivement le mode de calcul retenu par le Gouvernement pour les cotisations sociales dues par les travailleurs indépendants. Elle considère que 5 milliards d'euros de recettes enregistrées en 2021 auraient dû l'être en 2020, ce qui modifie dans les mêmes proportions les résultats de ces deux années.
Pour ce motif, elle a refusé de certifier les comptes 2021 de la branche recouvrement, considérant qu'ils ne donnent « pas une image fidèle du déficit du régime général en 2021 et de son évolution entre 2020 et 2021 ».
Certes, au bout du compte, la « photographie » de la situation financière de la sécurité sociale est la même. Néanmoins, le « film » de ces deux années n'est pas du tout identique. Selon la Cour, le redressement de 2021 ne s'élève qu'à 5,5 milliards d'euros, au lieu de 15,5 milliards. Et le déficit de 2021 tutoierait encore celui de 2010, qui était le plus élevé de l'histoire avant l'arrivée de la covid-19.
Considérant qu'il est de bon aloi d'adopter des comptes exacts, c'est-à-dire ceux dont le certificateur affirme qu'ils sont exacts et donnent une image fidèle des comptes, je vous proposerai de rétablir l'article 1 er dans la rédaction préconisée par la Cour.
Pour ce qui concerne l'année en cours, en revanche, je vous proposerai de rétablir les articles 3 et 4 dans leur version d'origine.
L'exercice 2022 appelle cependant quelques commentaires.
On constate une nouvelle baisse du déficit de la sécurité sociale par rapport à 2021 et même par rapport à la prévision de la loi de financement de la sécurité sociale (LFSS) pour 2022 : la prévision rectifiée pour le déficit des régimes obligatoires de base de sécurité sociale (Robss) et du Fonds de solidarité vieillesse (FSV) s'élève à 17,9 milliards d'euros, soit 3,5 milliards de mieux que ce que nous avions voté l'année dernière. Mais cela résulte de deux mouvements très forts et d'effets opposés.
D'une part, on constate une augmentation de 19 milliards d'euros des dépenses par rapport aux objectifs votés : 9,1 milliards pour ce qui relève de l'objectif national de dépenses d'assurance maladie (Ondam) et 9,9 milliards d'euros pour les autres postes de dépenses, en particulier sous l'effet des augmentations anticipées au 1 er juillet de 4 % de nombreuses prestations - dont les retraites - et de l'augmentation du traitement indiciaire à hauteur de 3,5 %.
D'autre part, on note une augmentation encore plus forte des recettes, à hauteur de 22,5 milliards d'euros par rapport à la prévision de l'année dernière, tirée par la croissance du PIB (2,7 %) et surtout une exceptionnelle croissance de la masse salariale (+ 8,6 %, après + 8,9 % en 2021).
Même si la variation du solde est positive et si elle reste relativement mesurée, l'ampleur de la variation des recettes et surtout des dépenses aurait, une nouvelle fois, justifié une consultation du Parlement en cours d'année. Le dépôt d'un projet de loi de financement rectificative de la sécurité sociale doit servir à faire ratifier en temps utile de tels écarts et d'éventuelles mesures correctrices par le Parlement, et non à permettre une utilisation supplémentaire de l'article 49-3 en cours d'année.
En fin de troisième partie, le tableau d'équilibre de 2023 devrait, selon le Gouvernement, poursuivre la trajectoire de redressement débutée après le creux historique de 2020.
Malgré un niveau de dépenses inédit, qui devrait atteindre pour la première fois 600 milliards d'euros, les Robss et le FSV verraient leur déficit se réduire à un niveau plus soutenable que ces dernières années, à hauteur de 6,8 milliards d'euros. Néanmoins, cette bonne nouvelle, que j'espère voir se concrétiser, n'est pas à accueillir sans réserve.
Tout d'abord, elle repose sur des hypothèses que le Haut Conseil des finances publiques (HCFP) qualifie d'optimistes. D'une part, pour ce qui concerne les recettes, le Gouvernement prévoit une croissance du PIB de 1 % et une nouvelle progression de la masse salariale de 5 %. D'autre part, pour ce qui concerne les dépenses, le Gouvernement prévoit une quasi-disparition des dépenses liées à l'épidémie de covid-19 - la provision correspondante ne s'élevant qu'à 1 milliard d'euros -, ce qui devra, là aussi, être vérifié, mais Corinne Imbert devrait évoquer ce sujet avec plus de précision.
À l'inverse, ce redressement espéré ne s'appuie sur aucune mesure figurant dans ce PLFSS.
Même s'il semble comporter beaucoup de données, le tableau figurant dans l'annexe 3 traduit en fait un message très simple. Le solde tendanciel de la sécurité sociale, du simple fait des prévisions économiques et sans aucune action des pouvoirs publics, devrait être un déficit de 7,2 milliards d'euros en 2023. En additionnant toutes les mesures, peu nombreuses, ayant un impact un peu significatif, ce solde passerait à 6,8 milliards d'euros, avec une dégradation de 500 millions d'euros due à des dépenses supplémentaires ; une amélioration de 500 millions d'euros due à des recettes supplémentaires, portée presque exclusivement par la hausse de la fiscalité du tabac, et une amélioration de 400 millions d'euros des transferts entre l'État et la sécurité sociale, portée par la prolongation de la compensation de l'exonération de cotisations en faveur des travailleurs saisonniers, au travers du dispositif des travailleurs occasionnels-demandeurs d'emploi (TO-DE). Cela dit, tout en intégrant le transfert de l'État au titre de ce dispositif, le tableau n'intègre curieusement pas la perte de recettes due à cette même prolongation du dispositif, c'est-à-dire 400 millions d'euros.
En fait, le solde des mesures est donc nul. D'ailleurs, le tableau d'équilibre qui figure dans le texte transmis par l'Assemblée nationale fait désormais apparaître un déficit de 7,2 milliards d'euros, c'est-à-dire exactement le solde tendanciel figurant en haut à droite du tableau.
En outre, au-delà de 2023, considérant l'annexe B, quadriennale, de ce PLFSS, on peut observer que le déficit relativement modeste espéré pour 2023 ne devrait pas conduire à franchir une étape sur le chemin du retour à l'équilibre, mais il constitue plutôt une embellie, avant un nouveau creusement des déficits.
Selon les prévisions du Gouvernement lui-même, la situation des comptes de la sécurité sociale devrait se dégrader dès 2024 pour retrouver des niveaux inquiétants, aux environs de 12 milliards d'euros de déficit par an, en 2025 et 2026.
Or, comme nous l'avons vu la semaine dernière, ce scénario repose sur des hypothèses de croissance optimistes et des perspectives de maîtrise des dépenses, notamment sur l'Ondam, dont nous ne savons rien. Ainsi l'annexe B, qui a aussi pour vocation de donner une visibilité et une stratégie pour l'avenir, ne fournit aucun détail sur les moyens que le Gouvernement envisage de se donner pour maîtriser les comptes. Par exemple, il est tout juste précisé que le solde de la branche vieillesse « bénéficierait de l'objectif d'élévation progressive de l'âge effectif de départ sur le quinquennat ».
Selon le HCFP, « l'hypothèse (...) de croissance potentielle (1,35 % par an de 2022 à 2027) [est] optimiste notamment parce qu'elle suppose des effets importants et immédiats de réformes (du revenu de solidarité active, des retraites, de l'assurance-chômage, de l'apprentissage...) dont ni les modalités, ni les impacts, ni le calendrier ne sont documentés ». Le HCFP en déduit que « ces hypothèses rendent particulièrement fragile la trajectoire de finances publiques présentée par le Gouvernement sur la période 2023-2027 ».
En somme, cette trajectoire qui devrait se dégrader dès 2024 est une version optimiste de l'avenir des comptes sociaux.
Je conclurai en vous présentant ce désormais traditionnel schéma de suivi de la dette sociale, qui fait apparaître la limite des autorisations de transferts à la Caisse d'amortissement de la dette sociale (Cades) que le Parlement a accordé en 2020 pour les déficits 2020-2023,soit 92 milliards d'euros sur les 136 milliards accordés.
Une bonne nouvelle : du fait de la conjoncture et si les hypothèses du Gouvernement se vérifient, cette enveloppe pourrait être tenue fin 2023. Une nouvelle moins bonne : comme nous l'avons vu, les déficits devraient continuer de s'accumuler et même se creuser à partir de 2024. Dès lors, il faudra sans doute sérieusement envisager de nouveaux transferts - ou de nouvelles mesures - au cours de cette législature, ce qui pourrait ne pas être simple.
En conclusion, au travers des amendements que nous proposerons avec les rapporteurs de branche, nous souhaitons que notre commission adopte une approche responsable en rétablissant les parties de LFSS qui doivent exister, quitte à les corriger, comme en première partie ; en marquant notre refus de l'annexe B à la sincérité douteuse et à la dimension stratégique absente ; en posant nous-mêmes des jalons pour mettre en place de véritables mesures d'équilibre, en particulier sur les retraites ; et en renforçant le contrôle du Parlement, notamment dans le cas où les hypothèses optimistes du Gouvernement ne se vérifieraient pas et en cas de dépassement de l'Ondam et des dépenses d'urgence, ce que détaillera notre rapporteure pour la branche maladie.
Notre objectif à tous est évidemment la sauvegarde à long terme de ce bien commun qu'est notre sécurité sociale.
M. Jean-Noël Cardoux . - Si les autorisations de transferts à la Cades sont tenues, on s'achemine vers des déficits supplémentaires en 2023 et 2024. Il est vrai qu'elle peut emprunter sur les marchés internationaux, mais les taux d'intérêt ne sont plus négatifs. De plus, je rappelle qu'Urssaf Caisse nationale stocke de la dette, qu'elle ne peut plus transférer, et elle ne peut emprunter à moyen terme. Je n'ai cessé de le dire, le jour où les taux d'intérêt remonteraient nous irions dans le mur. Nous y sommes. Il serait souhaitable de savoir comment Urssaf Caisse nationale va gérer le transfert de la dette sociale dans les années à venir et à quel taux. Quelle sera la conséquence de l'augmentation des taux sur le stock de dettes ?
M. Bernard Jomier . - C'est la première fois qu'un gouvernement supprime les premiers articles de son PLFSS! Cela témoigne d'une gestion erratique de l'inscription des charges dans la LFSS.
J'ai un point de désaccord, vous avez indiqué que ce texte manquait d'une dimension stratégique. Au contraire, laisser les comptes sociaux en déficit relève d'un choix politique. Nous n'oublions pas le transfert de la charge de la dette de l'État à la Cades, à savoir 17 milliards d'euros. Or les économistes s'accordent à dire qu'il serait plus efficient que ce soit l'État qui gère cette dette. Sans ce transfert la sécurité sociale serait en équilibre, et elle dégagerait des marges pour investir dans notre système de santé.
Par ailleurs, si le niveau d'exonérations des cotisations sociales passe d'un peu moins de 41 milliards d'euros en 2018 à 71 milliards en 2023 c'est tout simplement parce que l'on a transféré de la dette fiscale en dette sociale à hauteur de 20 milliards. Le ministre a revendiqué la reprise de la trajectoire 2010-2018 ; nous souscrivons à ce redressement, mais pas en transférant des charges à la sécurité sociale et en proposant une politique de l'offre qui détruit notre système de santé.
Je rappelle que la dépense publique comprend majoritairement des transferts aux ménages et aux entreprises ; un tiers seulement concerne les dépenses de fonctionnement de l'État. Cette modification majeure de la structure de la dépense publique n'est pas de nature à favoriser l'équilibre des comptes sociaux. Qui plus est, le manque d'investissements détruit notre système de santé.
Pour ma part, j'estime que ce PLFSS a une dimension stratégique évidente, que nous ne soutenons pas.
M. René-Paul Savary . - On constate effectivement une dérive. Le modèle social bismarckien devient de plus en plus un modèle beveridgien, qui dénature complètement notre modèle social.
La France est toujours le pays où l'on paie le plus d'impôts, talonnée par le Danemark. Avec des prélèvements sociaux et fiscaux particulièrement importants, tout devrait bien fonctionner. Or le taux de pauvreté ne fait que s'accentuer, notre système de santé enchaîne les crises et notre système de retraite ne sera pas à l'équilibre dans les années à venir. Pour ma part, je ne vois pas de stratégie dans ce PLFSS. Je m'interroge sur la sincérité des comptes. C'est pourquoi je serai particulièrement réservé. Nous verrons si certaines de nos propositions seront prises en compte, ce dont je ne suis pas sûr.
M. Olivier Henno . - Merci pour la clarté de l'exposé, qui nous permet de mieux comprendre la réalité du PLFSS. Je partage l'avis de la rapporteure générale, ce texte ne présente aucune réforme structurelle majeure. Notre taux de prélèvement obligatoire est de 47 %, contre 42 % dans la zone euro. La question n'est pas donc celle des moyens. Les transferts en faveur des particuliers et des ménages sont plus élevés que dans d'autres pays, ce qui explique le paradoxe d'avoir un taux de prélèvements obligatoires élevé avec des services publics défaillants.
J'ai été marqué par l'audition de Pierre Moscovici. Il faudra à l'évidence faire des choix et prendre des décisions quant à la question essentielle du retour à l'équilibre de la branche maladie, la trajectoire l'impose. La réforme des retraites est nécessaire, mais ne sera pas suffisante.
M. Daniel Chasseing . - Je remercie la rapporteure générale pour son exposé très clair. Grâce à la croissance, nous enregistrons plus de recettes que prévu. Il faut continuer à essayer d'industrialiser notre pays. En 2023, 1 milliard d'euros est prévu pour les dépenses liées à la covid, mais sera-ce suffisant vu le nombre de contaminations ?
Certes, on note une embellie en 2023, mais elle sera suivie d'une dégradation en 2024-2026. Il faut donc être vigilant et trouver des solutions pour éviter que les déficits ne se creusent, tout en aidant l'hôpital et le secteur médico-social. Je rejoins les conclusions de la rapporteure générale.
Mme Élisabeth Doineau , rapporteure générale . - Le travail sur ce PLFSS est quelque peu tronqué en raison notamment du recours inédit à l'article 49-3 devant l'Assemblée nationale. J'ai parlé de manque de stratégie pour deux raisons. D'une part, ce texte ne comprend pas de mesures nouvelles majeures et, d'autre part, nous n'avons aucune information sur les réformes à venir. Nous n'avons pas de vision d'ensemble, ni un regard précis sur les conséquences du vieillissement de la population. La prise en compte démographique fait cruellement défaut dans ce PLFSS; or les besoins en termes d'accueil et d'accompagnement seront immenses.
Je suggère à Mme la présidente d'auditionner Jean-Louis Rey, le président de la Cades, pour en savoir plus, par exemple dans le cadre de la Mecss, sur la façon dont est gérée la dette sociale. Le retour à l'équilibre était prévu en 2024 ; or la Cades est à la recherche des meilleurs taux d'emprunt sur le marché international. Ses recettes se sont élevées à 19 milliards d'euros, et des dettes supplémentaires à hauteur de 20 milliards lui ont été transférées. À l'issue de ces opérations, le montant des dettes transférées s'élevait à 320,5 milliards fin 2021. Elle a amorti 17,8 milliards d'euros en 2021, contre 17 milliards estimés, ce qui porte à 205,3 milliards la dette sociale déjà amortie - il lui reste 115,2 milliards à amortir.
J'observe une sorte d'évitement de la part du Gouvernement dans la mesure où il n'a pas assumé le financement de charges qui auraient dû lui incomber, notamment lors de la crise de la covid-19, ce qui a contribué à accroître indûment la dette de la sécurité sociale.
Monsieur Savary, les futurs déficits de la sécurité sociale proviendront surtout de la branche vieillesse, plus encore que de la branche maladie. C'est inquiétant pour l'avenir. Vous nous permettrez d'en débattre en séance.
Monsieur Henno, monsieur Savary, la France est effectivement le pays où les prélèvements sociaux et fiscaux sont les plus importants, pour autant les services publics ne répondent pas aux besoins de structuration de notre système. Il est toujours cruel de faire des choix, mais l'hôpital est une priorité, même si le Ségur II a prévu des investissements importants. Ce n'est pas seulement la revalorisation des salaires qui donne un sens à l'activité des professionnels.
Le retour à l'équilibre sera compliqué. La France est habituée à vivre avec un déficit - la Suède ne connaît pas ce terme ! Nous devons nous habituer à équilibrer nos comptes.
Monsieur Chasseing, la croissance a beaucoup changé les trajectoires. On observe une forte amélioration entre les prévisions et l'exécution des comptes. Toutefois, les dépenses demeurent élevées. Avec Corinne Imbert, nous vous proposerons un amendement prévoyant que le Parlement devra être saisi dès qu'un dérapage important des dépenses est envisagé.
Je suis totalement d'accord avec M. Chasseing, les propositions de ce PLFSS sont insuffisantes pour faire face au vieillissement de la population. Le Sénat a des propositions à faire en la matière.
Mme Corinne Imbert , rapporteure pour la branche assurance maladie . - Ce PLFSS est le troisième depuis le début de la pandémie, qui marque profondément, cette année encore, la branche maladie.
Ce texte est surtout le premier PLFSS d'une nouvelle législature. Pourtant, vous l'aurez noté, il n'est ni ambitieux ni structurant, particulièrement dans le champ de l'assurance maladie : il ne dégage pas de ligne claire concernant les dépenses et, malgré une communication forte sur certaines petites dispositions, il ne comprend pas de mesures fortes d'orientation de la politique de santé.
Le cadrage financier est au coeur des enjeux du PLFSS.
L'objectif de dépenses de la branche maladie, maternité, invalidité et décès est fixé à 238,3 milliards d'euros, soit une très légère baisse par rapport au montant révisé pour 2022, du seul fait d'hypothèses favorables concernant l'épidémie de covid-19.
Permettez-moi de dire un mot sur la trajectoire pluriannuelle, qui anticipe des dépenses à hauteur de plus de 252 milliards d'euros en 2026, et en particulier sur le solde de la branche. Comme je l'ai déjà évoqué lors de précédentes auditions de la commission, le redressement de la trajectoire est tout simplement spectaculaire. Mais je ne sais plus si nous devons nous réjouir ou nous inquiéter.
Je serais bien sûr la première satisfaite d'un retour à l'équilibre de la branche maladie, condition indispensable à la soutenabilité de l'assurance maladie. Mais cela n'est pas crédible, car le « redressement » de la perspective pluriannuelle résulte d'un effet recettes anticipé bien supérieur à celui qui a été projeté l'an dernier. Or les hypothèses du Gouvernement sont pour le moins optimistes et aucune mesure en recettes ne peut expliquer cette hausse, inférieure au seul « remboursement » douteux des indemnités journalières (IJ) maternité par la branche famille.
Toujours en matière de cadrage financier, arrêtons-nous sur l'un des marqueurs du PLFSS, comme chaque année : l'Ondam.
L'Ondam 2023 serait fixé à 244,1 milliards d'euros. Après un dépassement considérable de plus de 9 milliards d'euros en 2022, en raison principalement de la vague Omicron, mais aussi de l'inflation, l'Ondam 2023 serait en baisse si l'on prend en compte les dépenses covid, mais en hausse de 3,7 % hors covid.
Le rythme de progression, soutenu, se décline par sous-objectifs. Les soins de ville progresseraient de 2,9 %, les établissements de santé de 4,1 %. Ces deux sous-objectifs dépasseront chacun les 100 milliards d'euros. L'Ondam médico-social augmenterait, lui, de plus de 5 %.
En dépit de ces dynamiques de dépenses, on déplore pourtant l'absence d'une grande politique de soutien au système de santé. L'Ondam hospitalier, par exemple, se borne à prendre en charge la revalorisation du point d'indice et suit le tendanciel majoré par la forte inflation.
L'Ondam atteindrait dans cinq ans 270 milliards d'euros, alors qu'il dépassait à peine les 200 milliards il y a trois ans. Tout cela est vertigineux. Le rythme d'augmentation annuel serait de 2,6 % à cet horizon, soit plus de 6,5 milliards d'euros en plus par an.
Or les établissements de santé nous alertent sur leurs charges, les libéraux attendent des revalorisations, et le secteur du médicament se plaint d'économies trop dures. En outre, force est malheureusement de constater que les montants records présentés sont pourtant sont peu crédibles. Il est difficile de penser que l'Ondam 2023 sera respecté, avec des dépenses covid très maîtrisées, et que l'impact de l'inflation sera moindre sur les dépenses hospitalières que sur les prix moyens. Soit les moyens sont insuffisants, soit des économies cachées sont prévues. La sincérité de la trajectoire de l'Ondam peut donc être discutée. Alors que des dépassements sont déjà probables, je souhaite qu'ils soient dûment soumis à l'avis de notre commission en cours d'année. Notre réflexion engagée lors de l'examen de la loi organique sur le pilotage de l'Ondam doit aussi être poursuivie.
J'en viens aux mesures nouvelles que contient ce texte.
Je commencerai par le volet prévention, qui ouvre le dossier de presse du Gouvernement. Je vous proposerai d'adopter les articles 18, 19 et 20, car ils constituent des extensions plutôt bienvenues de mesures de santé publique existantes : en matière de santé sexuelle d'une part, et de compétences vaccinales des pharmaciens, sages-femmes et infirmiers d'autre part. Mais le principal dispositif nouveau en matière de prévention, censé illustrer le nouvel intitulé du ministère de la santé, est celui de l'article 17, et il ne mérite pas les coups de trompette qui l'annoncent trop souvent. La communication gouvernementale prétend qu'il crée trois rendez-vous de prévention tout au long de la vie, à 20-25 ans, 40-45 ans et 60-65 ans, entièrement pris en charge par la sécurité sociale. Or si l'article crée bel et bien une consultation nouvelle vers 20-25 ans pour prévenir, notamment, les addictions, et promouvoir des habitudes de vie saines, le rendez-vous de 40-45 ans visant à prévenir les maladies chroniques prendra la forme de « séances » assez indéterminées et pourrait donner lieu à une consultation, mais pas nécessairement. Quant au rendez-vous de 65 ans visant à prévenir la perte d'autonomie, c'est en fait la généralisation du dispositif déjà en cours de déploiement au titre de la stratégie « vieillir en bonne santé » du quinquennat précédent.
Tout le monde en convient, la prévention doit être renforcée dans notre pays, mais les moyens d'y parvenir sont moins consensuels. Les travaux scientifiques et les comparaisons internationales semblent indiquer que la confiance et la stabilité du suivi par un médecin traitant, le ciblage des profils à risque ou des moments de rupture, comme le chômage ou la retraite, sont des variables plus pertinentes que de simples bornes d'âge pour des bilans de santé à caractère général. De plus, le caractère facultatif de ces rendez-vous fait craindre que les personnes déjà éloignées des soins ne les sollicitent pas. Je vous proposerai par conséquent de préciser un peu le dispositif du Gouvernement et de faire entrer les complémentaires dans son financement.
Un second volet concerne l'accès aux soins et la médecine de ville, et apporte des réponses elles aussi trop timides à ce problème si fondamental pour nos territoires.
L'article 22, qui prétend « rénover la vie conventionnelle », ne modifie en réalité qu'à la marge les règles encadrant les conventions conclues entre les organisations représentatives des professions de santé et l'assurance maladie. La mesure la plus sensible est sans doute l'ajout, parmi les thèmes pouvant être abordés à l'occasion des négociations pour la plupart des professions, du conventionnement conditionnel. Vous le savez, je doute fortement de l'efficacité de ce type de mesures dans un contexte de pénurie médicale généralisée. Mais ici, il s'agit seulement d'autoriser les partenaires conventionnels à négocier sur ce sujet : ils resteraient libres de s'accorder ou non sur des mesures coercitives. Parce qu'il me semble qu'il est souhaitable de leur laisser cette liberté, je vous propose de ne pas modifier cette disposition. En revanche, et parce que les conventions constituent un enjeu essentiel pour la structuration des soins de ville, je vous soumettrai trois amendements pour améliorer le suivi financier des conventions et le contrôle du Parlement en la matière.
Sur ce chapitre encore, de nombreux articles additionnels ont été conservés ou déposés par le Gouvernement. Je vous proposerai d'en supprimer plusieurs, notamment ceux qui visent à permettre l'accès direct aux infirmiers en pratique avancée (IPA) et à élargir la permanence des soins à d'autres professions libérales : ces sujets, structurants, doivent être examinés de manière transversale à l'occasion d'une loi Santé. D'autres, comme la faculté de substitution des dispositifs médicaux ou la possibilité pour les infirmiers de signer des certificats de décès, m'ont semblé mieux ciblés. C'est aussi le cas de l'expérimentation de consultations avancées dans les zones sous-denses, dispositif qui, avec celui de l'article 24 sur la rationalisation des contrats d'aide à l'installation, reprend des recommandations du rapport de la Caisse nationale de l'assurance maladie (Cnam) publié en juillet dernier pour tâcher de remédier aux problèmes de densité médicale. Je vous proposerai quelques améliorations.
D'autres dispositions visent à mieux encadrer les téléconsultations : l'article 28 crée un cadre juridique nouveau pour les sociétés de consultation, tandis que l'article 43 concerne la prise en charge des arrêts de travail. Ces articles vont dans le bon sens, mais ils ne vont pas assez loin. La téléconsultation, bien acceptée par les patients désormais, est un complément pertinent à l'offre de soins classique, notamment pour les patients chroniques. La crise sanitaire a cependant banalisé son utilisation, et il faut à présent garantir son bon usage.
La téléconsultation ne saurait en toute hypothèse faire office de remède miracle aux problèmes de démographie médicale. D'une part, son utilisation n'est pas plus importante en zone sous-dense. D'autre part, une téléconsultation n'est pas une consultation, puisqu'elle n'emporte pas la même charge pour le médecin, et n'apporte pas la même qualité de service au patient, qui ne se prête à aucun examen clinique. Renforçons donc son encadrement.
L'hôpital est le grand oublié de ce PLFSS. Le texte initial ne contenait qu'une seule mesure relative à l'intérim médical. Le Gouvernement en a ajouté d'autres, mais de faible importance, et parfois carrément irrecevables. Curieusement, donc, aucune mesure de cette loi de financement ne concerne le financement de l'hôpital. Il n'est pas même question, par exemple, d'approuver la garantie de financement reconduite en 2022, ni de prévoir la sortie de ce dispositif et un filet de sécurité pour certains hôpitaux, alors qu'ils n'ont pas retrouvé leur niveau d'activité de 2019. Il n'est pas non plus question de lancer l'expérimentation d'un financement sur la base d'une dotation populationnelle. Le Gouvernement renvoie ces questions au Conseil national de la refondation (CNR), y voyant sans doute une solution miracle, peut-être un moyen de gagner du temps.
Or ce silence est préjudiciable aux établissements d'abord, dépourvus de visibilité sur leurs ressources ; aux parlementaires ensuite, dispensés d'approuver des règles de financement, qui seront sans doute encore fixées par voie réglementaire.
Le Gouvernement propose l'interdiction de l'intérim médical notamment pour les jeunes diplômés, médecins et infirmiers. C'est souhaitable, mais l'intérim des jeunes diplômés n'est pas le seul à fragiliser le fonctionnement des établissements de santé, la qualité et la continuité des soins. C'est pourquoi je propose qu'il ne puisse être le seul mode d'exercice pour un professionnel de santé. Je suggère en outre de l'inscrire dans un dispositif consistant à renforcer le rôle des agences régionales de santé (ARS) en appui aux établissements, avec une possibilité de prise en charge de missions permettant aux établissements d'assurer leur activité programmée. Il convient de renforcer l'encadrement de l'intérim et les moyens de faire face aux tensions anticipées avec l'entrée en vigueur prévue en mars prochain des dispositions de la loi Rist.
Une série de mesures concerne enfin les produits de santé et la biologie médicale, principalement sous un angle de régulation de ces secteurs en vue de faire des économies.
L'article 9 bis réforme la clause de sauvegarde et fixe les seuils de déclenchement pour 2023. L'article 30 porte de nombreuses réformes concernant le médicament, et l'article 31 rassemble celles qui concernent les dispositifs médicaux. De toute évidence, ces mesures n'étaient pas assez préparées. Elles ont suscité de nombreuses inquiétudes chez les exploitants comme chez les distributeurs, qui ont conduit le Gouvernement à abandonner les plus emblématiques.
Ainsi, le Gouvernement a supprimé la contribution spécifique aux médicaments en forte croissance et rééquilibré en contrepartie la clause de sauvegarde en prévoyant que 30 % de son montant sera réparti en fonction de la croissance du chiffre d'affaires. Cette mesure me paraît plus juste.
Le montant de la clause de sauvegarde pour 2023 a aussi suscité beaucoup de réactions. Si le Gouvernement ne l'a pas modifié, il a en revanche déposé à l'Assemblée nationale plusieurs amendements visant à rassurer le secteur, notamment en plafonnant les contributions dues pour l'année 2023. Je ne propose pas d'y revenir.
En revanche et comme l'année dernière, je vous inviterai à adopter un amendement visant à rendre plus juste la clause de sauvegarde assise sur les dispositifs médicaux, en prévoyant un barème progressif équivalent à celui des médicaments.
À l'article 30, le Gouvernement a accepté d'abandonner le référencement périodique des médicaments, que les fabricants et pharmaciens avaient jugé dangereux et inadapté. Je vous proposerai de supprimer également les dispositions qui prévoient d'étendre à l'ensemble des médicaments la possibilité, pour le Comité économique des produits de santé (CEPS), de prononcer des remises unilatéralement. Le CEPS n'a jamais eu recours à cette possibilité lorsqu'elle était autorisée. De plus, notre commission a toujours été attachée à ce que la régulation du médicament reste fondée sur la négociation de conventions entre le CEPS et les exploitants.
Enfin, l'article 31 porte de nombreuses mesures tendant à réformer profondément la tarification des dispositifs médicaux. Il conduit à mieux distinguer le tarif des produits de celui des prestations associées, et autorise le Gouvernement à fixer par arrêté les taux de marge des distributeurs. Ces mesures sont propices à une meilleure répartition de la valeur, mais je ne souhaite pas qu'elles s'appliquent uniformément, car le secteur des dispositifs médicaux est très hétérogène, et on ne comprendrait pas que l'État administre de la même manière les dispositifs médicaux que l'assurance maladie rembourse et ceux qu'elle ne rembourse presque pas.
L'article 27 concerne la biologie médicale. Il confère une base légale au référentiel des actes innovants hors nomenclature (RIHN) et promet une « gestion plus dynamique » de ces actes, mais le calendrier envisagé laisse espérer, au mieux, un apurement de la liste actuelle pour 2037 ! La procédure sera prévue par des textes d'application, mais paraît pour l'instant décevante. Pour ne pas entraver de possibles avancées toutefois, je vous proposerai de maintenir ces dispositions.
L'article 27 prévoit une économie annuelle de 250 millions d'euros sur les dépenses de biologie médicale sous la forme d'un ultimatum fait au secteur : à défaut d'accord avant le 1 er février permettant dès 2023 une telle économie, un arrêté ministériel fixera une baisse généralisée de la cotation des actes hors ceux qui sont liés à la covid. Le montant des sommes versées par l'assurance maladie aux laboratoires au titre du dépistage du SARS-CoV-2, évaluées à 7,3 milliards d'euros entre 2020 et 2022, justifie certes de demander un effort au secteur, mais ni la méthode ni le choix d'une baisse pérenne des tarifs des actes hors covid ne sont acceptables. Cette mesure d'économie, à la louche dirais-je, risque de fragiliser des laboratoires de petite taille ou situés en zone rurale. Je vous propose donc de la supprimer.
L'amendement que nous vous proposons avec la rapporteure générale crée plutôt une contribution exceptionnelle, pour la seule année 2023, assise sur le remboursement aux laboratoires du dépistage de la covid en 2021. Son produit, 250 millions d'euros, serait affecté à la Cnam. Je suis toutefois convaincue de la nécessité d'une maîtrise tant médicalisée que tarifaire des dépenses de biologie médicale négociée entre l'assurance maladie et les professionnels. Un autre amendement prévoit que la convention liant les biologistes médicaux à la Cnam fixe des orientations pluriannuelles d'évolution des dépenses et les mécanismes concourant à leur respect.
Vous le voyez, de nombreux articles du texte initial ou ajoutés par le Gouvernement dans le texte adopté au moyen de l'article 49-3 de la Constitution relèvent davantage d'une loi Santé que d'une loi de financement.
Ce constat n'est pas dicté par une doctrine rigide sur ce qui distingue une LFSS d'une loi ordinaire, mais par l'exigence minimale que nous devons à notre système de santé, à savoir une véritable réforme sectorielle à la hauteur des besoins et non un fatras de dispositions hétéroclites dont la discussion est contrainte par le calendrier budgétaire.
Sous réserve du vote des amendements que je vous présenterai, je vous propose donc, sans grand enthousiasme, d'adopter ce projet de loi de financement dans son volet assurance maladie.
Mme Laurence Cohen . - Il est toujours compliqué pour le groupe CRCE de débattre du PLFSS, car nous combattons la logique du Gouvernement - et la majorité LR la partage - selon laquelle la santé a un coût.
Vous dites que les sommes en jeu sont vertigineuses et que le PLFSS ne propose pas d'orientations fortes de la politique de santé, et je vous rejoins. Vous concluez votre propos en proposant « sans grand enthousiasme » d'adopter le texte. Mais vous avez la majorité au Sénat, vous pourriez donc corriger la trajectoire !
L'Ondam est en hausse de 3,7 %, mais c'est sans tenir compte de l'inflation (4,7 %) ni de la hausse tendancielle des besoins de santé, estimée à 4 % par la Commission des comptes de la sécurité sociale (CCSS). Cela revient à dire que le Gouvernement fait plus de 2 milliards d'économies sur la branche maladie. Il est donc regrettable que vous alliez dans ce sens. On ne peut pas dire dans nos territoires que l'argent manque pour nos établissements de santé et approuver cette politique.
Concernant la création de la quatrième année d'internat, vous ne l'évoquez pas. Certes, on en a beaucoup parlé, mais nous avons là l'occasion de contester cette mesure.
M. Bernard Jomier . - Je ne reviendrai pas sur le cadrage général, mais il est spectaculaire de constater que l'Ondam a progressé de 21,9 % entre 2018 et 2023. Quel sera le taux d'inflation sur la même période ? Car les prévisions pour 2022 ont été revues à la hausse, et Bruno Le Maire annonce, optimiste, un taux d'inflation à 5 % début 2023 et 4 % fin 2023. Mais nombre d'économistes indiquent que l'inflation diffuse dans l'ensemble des secteurs économiques.
Je partage le diagnostic, l'hôpital public est le grand absent du PLFSS, il est même abandonné. Des services hospitaliers sont actuellement dans l'incapacité de faire face à l'épidémie de bronchiolite. Des plans blancs sont déclenchés, mais cela conduit in fine à détruire un peu plus notre système hospitalier, car des personnels vont partir à cause de ces contraintes supplémentaires. De plus, l'activité est pour partie transférée vers les établissements privés à but lucratif. D'ailleurs, vous avez souligné à juste titre que la fin du dispositif de garantie de financement des établissements de santé est absente de ce PLFSS - cela ne pose pas de problème à la Fédération de l'hospitalisation privée (FHP).
Comme cela a été dit, il manque plusieurs milliards pour assurer le niveau de dépenses à périmètre d'activité constant. Avec ce PLFSS, à l'évidence, ce périmètre ne sera pas constant.
Pour revenir sur le débat précédent, la dépense publique est certes élevée dans notre pays, mais elle a progressé de 9 points en quarante ans, et les transferts aux ménages et aux entreprises représentent près de 60 % de la dépense publique. Nos services publics sont donc sous-financés et sont en permanence contraints budgétairement.
En outre, les soins de ville sont entrés dans une période de pénurie profonde. Le système conventionnel - il a permis à tous les assurés d'accéder à des soins de qualité - est en danger. Émergent d'ores et déjà d'autres solutions ; nous-mêmes, élus locaux en proposons dans nos territoires, ce qui est une erreur funeste, car nous mettons à mal les fondements du système conventionnel. Par ailleurs, on est en train de désorganiser les parcours de soins mis en place depuis presque deux décennies. Oui au partage des tâches, mais veillons à ne pas franchir la limite entre l'accès à des professionnels de santé et la désorganisation des parcours de santé, car ce sont les plus fragiles qui en paieront le prix.
Même s'il est compliqué, je le reconnais, de gérer une pénurie, le pilotage est totalement défaillant dans ce PLFSS.
M. Daniel Chasseing . - Il faut reconnaître que la guerre en Ukraine et l'épidémie de covid ne facilitent pas la tâche du Gouvernement.
Je rappelle que l'Ondam a été augmenté de 57 milliards d'euros depuis 2017. S'il diminue légèrement cette année, cela s'explique par des dépenses covid prévues à hauteur de 1 milliard, ce qui me paraît insuffisant. Mais j'observe que la progression des établissements de santé est de 4,1 %, contre 2 % entre 2012 et 2017.
Je rejoins Mme Imbert concernant les préconisations en matière de prévention, avec le concours des infirmiers de pratique avancée. Il est également pertinent d'encadrer les téléconsultations.
Vous dites que l'hôpital est abandonné, mais le problème tient à la pénurie de médecins. Se pose aussi la question de la pénurie des infirmiers et des aides-soignants : il faut former massivement. Oui, il faut interdire l'intérim, mais un directeur d'hôpital rencontre parfois des difficultés pour recruter un médecin au service des urgences le week-end.
Je partage votre analyse concernant la biologie médicale, les économies vont fragiliser les petits laboratoires.
Je rejoins la conclusion finale de Mme la rapporteure.
M. Laurent Burgoa . - Alors que l'hôpital est en crise, il est regrettable qu'il soit le grand absent de ce PLFSS.
Je veux revenir sur l'article 31, concernant la tarification des dispositifs médicaux, notamment la dissociation du tarif des produits de celui des prestations associées. Un matériel, parfois fabriqué à l'étranger, serait mieux remboursé que la prestation à domicile. Je ne serai pas favorable à ce dispositif, car le Gouvernement n'envoie pas un bon message aux structures qui permettent la médicalisation à domicile.
Mme Véronique Guillotin . - J'ai un point de désaccord sur les IPA, mais je n'y reviendrai pas.
Alors que l'hôpital et le système de soins de ville sont en crise, le PLFSS apporte des réponses, pour une partie d'entre elles, coercitives, avec, par exemple, la création de la quatrième année d'internat. Je n'y suis pas opposée, mais il fallait prendre le temps d'associer la profession, et surtout, ne pas pointer les déserts médicaux. D'ailleurs, il en existe sur tout le territoire. Et j'ai l'impression que les maîtres de stage ont disparu, au profit de médecins sur les territoires. Il n'y a pas de coconstruction, pas de visibilité ; par peur de manquer de médecins, on ajoute des mesures contraignantes ou coercitives. On n'est pas dans un cercle vertueux.
Mme Corinne Imbert , rapporteure . - Madame Cohen, la santé a évidemment un coût, avec des dépenses à hauteur de 250 milliards d'euros pour la branche maladie. Je ne fais pas de propositions majeures parce que nous sommes contraints par l'article 40 de la Constitution. Et nous examinons un PLFSS et non pas une loi Santé. Je proposerai tout de même des amendements visant à mieux associer le Parlement lorsque des mesures modifient la trajectoire des dépenses. Je proposerai également la suppression de certains articles. À cet égard, une proposition de loi déposée par la rapporteure générale de l'Assemblée nationale prévoit l'accès direct aux IPA, mais, dans le même temps, cette mesure est intégrée par voie d'amendement dans le PLFSS. Je regrette donc clairement une absence de cohérence.
Peut-être suis-je trop naïve, mais je crois encore au rôle du médecin traitant. Comme l'a souligné M. Jomier, on a mis des années à créer un parcours de soins et on cherche des solutions parce que notre système de soins est en train d'exploser. Les autres professionnels de santé, même s'ils sont prêts à travailler avec les médecins traitants, ne sont pas le couteau suisse de notre système de santé.
Oui, l'Ondam est inférieur à l'inflation, et j'ai indiqué dans mon intervention liminaire qu'il est peu crédible. Approuver ce PLFSS n'équivaut pas à donner un blanc-seing au Gouvernement, d'autant que je soupçonne des économies cachées. L'amendement que je vous proposerai avec Élisabeth Doineau vise, je le répète, à contrôler les dérapages.
Monsieur Jomier, le rythme de progression semble décrocher de l'inflation. C'est un vrai sujet. Je proposerai un amendement sur la garantie de financement, car on ne peut pas laisser les hôpitaux dans le néant face à la crise de l'énergie. Les dépenses relatives à l'énergie auraient été estimées à 10 % de la valeur de l'Ondam. Or nous sommes tous convaincus qu'elles seront supérieures, les établissements de santé risquent d'être impactés fortement sur le plan financier.
J'en viens à la crise de l'hôpital. Le Gouvernement va lâcher 150 millions d'euros en faveur de la pédiatrie, et l'on s'attend à des rallonges à l'Ondam, mais ces crédits ne suffiront sans doute pas. Comme le disait le professeur Rémi Salomon, la moitié des internes en pédiatrie ne veulent plus participer aux gardes. Les tensions au sein des services hospitaliers sont très fortes, a fortiori du fait des effets des 35 heures sur l'hôpital. Une telle pression a conduit de nombreux professionnels, médecins, infirmiers ou aides-soignants, à quitter l'hôpital et à travailler en intérim.
La garantie de financement, je l'ai proposée, car l'activité n'est pas revenue au niveau de 2019.
S'agissant du niveau de la dépense, la part de l'Ondam a tout de même progressé pour atteindre 9 % du PIB, contre 7,5 % voilà quinze ans. Néanmoins, au dernier trimestre, le PIB connaît un léger recul, et l'inflation augmente...
Les parcours de soins sont un vrai sujet. Dans ce PLFSS, comme dans celui de l'an dernier, le Gouvernement ne prévoit que de nouveaux accès directs de manière désordonnée, qu'il s'agisse des kinésithérapeutes ou des infirmiers en pratique avancée. Cela nécessite un vrai débat et une loi Santé.
Monsieur Chasseing, le niveau de l'Ondam hospitalier à 2 % explique le manque d'attractivité des postes et le sous-investissement. Le manque d'infirmiers à l'hôpital peut paraître paradoxal eu égard au nombre de personnels formés chaque année. D'où la question de la répartition entre les secteurs hospitalier et libéral.
Madame Guillotin, sur l'article 23, je vous proposerai, par voie d'amendement, d'introduire les dispositions de la proposition de loi de Bruno Retailleau, qui a été adoptée par le Sénat, car on ne peut balayer d'un revers de la main la mouture proche proposée par le Gouvernement.
Le caractère coercitif des réserves est dû à la nécessité de gérer la pénurie de médecins. Aux termes de l'article 22, il peut être prévu par convention. Je ne suis pas certaine que les syndicats de médecins soient très enthousiastes.
Sur l'intérim, je propose de renforcer la contrainte. Toutefois, cela ne sera tenable que si les emplois classiques sont attractifs. Les fédérations et les médecins chefs de service appellent de leurs voeux des mesures en la matière.
L'article 31 prévoit la dissociation entre les prestations. L'objectif affiché du Gouvernement est la valorisation de la prestation. Je ne ferme pas la porte à des amendements de séance sur ce sujet. Il me paraît notamment aberrant que l'exécutif fixe des tarifs pour des dispositifs médicaux pour lesquels il ne rembourse pratiquement rien. C'est le cas des verres correcteurs et des montures de lunettes - ils sont remboursés 9 centimes !
Enfin, l'article 23 tel qu'il résulte des travaux de l'Assemblée nationale prévoit que le stage de dernière année soit supervisé par un praticien situé dans le bassin de vie. Je vous proposerai de reprendre sur ce point la rédaction des dispositions de la proposition de loi de Bruno Retailleau.
Mme Catherine Deroche , présidente . - Une proposition de loi de Stéphanie Rist devrait être présentée au Sénat d'ici à la fin de l'année. C'est dans cet espace, et non dans un PLFSS, que le partage des tâches doit être réglé.
M. Bernard Jomier . - L'an dernier, dans le document des recevabilités de la commission, il était précisé que les tâches des professions de santé ne relevaient pas de la LFSS et étaient donc irrecevables au titre de l'article 45 de la Constitution. Est-ce toujours d'actualité ?
Mme Catherine Deroche , présidente . - Le Conseil constitutionnel n'a pas censuré ce type de dispositions dans sa décision sur la LFSS pour 2022, relevant qu'elles pouvaient se traduire par un coût pour l'assurance maladie. Il me semble, pour ma part, que cette jurisprudence, qui constitue un revirement, doit être consolidée et j'aurais tendance à considérer qu'un changement dans l'attribution des tâches des professionnels ne peut s'analyser comme une charge nouvelle pour la sécurité sociale.
La commission des finances tirera en revanche de la décision du Conseil constitutionnel la conséquence, logique, d'une irrecevabilité relevant de l'article 40 de la Constitution, qu'elle n'appliquait pas jusqu'alors.
Mme Pascale Gruny , rapporteur pour la branche accidents du travail et maladies professionnelles (AT-MP) . - Après l'« accident » de 2020, la branche AT-MP a renoué dès 2021 avec les excédents qu'elle connaît depuis 2013. En 2022, sous l'effet de la croissance de la masse salariale du secteur privé et de la fin des exonérations de cotisations mises en place pour soutenir les entreprises confrontées à la crise sanitaire, les recettes augmentent nettement plus rapidement que les dépenses, si bien que le solde de la branche devrait cette année être excédentaire de 2 milliards d'euros pour l'ensemble des régimes obligatoires de base. La prévision de dépenses, fixée à 14,1 milliards d'euros par la dernière loi de financement, est ajustée à 14,2 milliards d'euros pour 2022.
La sinistralité a bien connu, en 2021, un rebond de 8,8 % par rapport à la forte baisse enregistrée en 2020 sous l'effet des confinements, du télétravail et de la mise en activité partielle d'une part importante des salariés. Mais, fin 2021, elle restait en deçà de son niveau de 2019.
Pour 2023, l'objectif de dépenses de la branche AT-MP est fixé à 14,8 milliards d'euros pour l'ensemble des régimes obligatoires de base. Le PLFSS prévoit un excédent de 2,2 milliards d'euros pour la branche, confirmant le retour à une situation financière favorable. À moyen terme, l'écart entre les recettes et les dépenses s'amplifierait, atteignant 3,3 milliards d'euros en 2026.
Même si cette situation peut sembler confortable, cela signifie que le calibrage des recettes de la branche AT-MP reste structurellement déconnecté de ses besoins de financement : le ratio d'adéquation des recettes aux dépenses pour la branche dépasserait 120 % en 2026 en l'absence de mesure nouvelle.
Des mesures de rééquilibrage doivent donc être envisagées, qui peuvent passer par la création de nouvelles dépenses, notamment en matière de prévention, et par la poursuite de l'ajustement à la baisse des cotisations. Il me semble important de réaffirmer que les excédents de la branche ne devraient pas être utilisés pour d'autres finalités que la prévention et la réparation des accidents du travail et des maladies professionnelles.
Les perspectives d'évolution du Fonds national de prévention des accidents du travail et des maladies professionnelles (FNPATMP) sont en cours de discussion dans le cadre de la négociation de la prochaine convention d'objectifs et de gestion (COG) pour la période 2023-2027. Les programmes nationaux prioritaires concernant les troubles musculo-squelettiques (« TMS-Pros »), les risques de chute et les risques chimiques pourraient être accompagnés d'une approche sectorielle multirisque dans les secteurs à la sinistralité particulièrement élevée comme le médico-social.
Malgré ces marges financières, le PLFSS contient cette année peu de mesures affectant significativement les dépenses de la branche AT-MP.
L'article 40 améliore la couverture AT-MP des non-salariés agricoles pluriactifs en leur permettant de percevoir des indemnités journalières maladie au titre de l'activité non salariée qu'ils ne peuvent pas exercer lorsqu'ils sont victimes d'un accident ou d'une maladie professionnelle dans le cadre d'une activité salariée, en sus des indemnités journalières AT-MP dont ils bénéficient à ce titre. Cette mesure est bienvenue, même si l'on peut regretter qu'elle n'ait pas été prévue dès la LFSS pour 2021, qui a permis réciproquement à ces actifs de prétendre au versement d'IJ maladie au titre de leur activité salariée lorsqu'ils sont victimes d'un accident ou d'une maladie professionnelle dans le cadre de leur activité non salariée agricole. Son impact financier pour la branche maladie est estimé à 1,3 million d'euros par an.
En outre, cet article permet aux non-salariés agricoles autres que le chef d'exploitation ou d'entreprise, c'est-à-dire aux conjoints collaborateurs et aux aides familiaux, de bénéficier d'une rente AT-MP en cas d'incapacité permanente partielle. Actuellement, ces travailleurs ne peuvent bénéficier d'une telle rente qu'en cas d'incapacité permanente totale, alors que les chefs d'exploitation y ont droit à partir de 30 % d'incapacité partielle. Compte tenu de leur niveau de cotisation plus faible, le montant de leur rente serait deux fois moins élevé. Une équité de traitement serait ainsi rétablie entre ces catégories de travailleurs non salariés.
Par ailleurs, deux articles additionnels ont été retenus par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité. Ils procèdent à des ajustements, à l'impact financier quasi nul, du dispositif d'indemnisation des enfants victimes des pesticides du fait d'une exposition prénatale par le Fonds d'indemnisation des victimes de pesticides. L'article 40 bis permet ainsi aux ayants droit de ces enfants, notamment leurs parents, d'être également indemnisés, ce qui, en réalité, est déjà prévu par un arrêté. L'article 40 ter supprime, quant à lui, la déductibilité de certaines prestations, perçues au titre du même préjudice, du montant de l'indemnisation : le mécanisme actuel, au demeurant complexe, ne se justifie pas dans la mesure où il ne s'agit pas d'une réparation intégrale, mais d'une indemnisation forfaitaire.
Cette indemnisation au titre de la solidarité nationale des enfants exposés in utero reste marginale dans l'activité du Fonds d'indemnisation des victimes de pesticides, créé en 2020 : sur 7 demandes déposées à ce jour, 4 étaient incomplètes, une a fait l'objet d'un refus et 2 dossiers seulement ont connu une suite favorable, dont l'un concerne une personne majeure. Quant au nombre de demandes de victimes directes ou de leurs ayants droit ayant abouti, il s'élève à 166 en 2020 et 242 en 2021. Les dépenses du Fonds se sont ainsi élevées à près de 580 000 euros en 2020 et 2,3 millions d'euros en 2021.
De manière classique, l'article 48 fixe les montants des transferts et versements de la branche AT-MP aux fonds amiante et vers d'autres branches.
Je ne vous surprendrai pas en rappelant que la branche maladie du régime général bénéficie, chaque année depuis 1997, d'un versement de la branche AT-MP visant à compenser le coût de la sous-déclaration des accidents du travail et des maladies professionnelles. Le montant de ce versement serait fixé à 1,2 milliard d'euros pour 2023, alors qu'il était de 1,1 milliard d'euros en 2022 et de 1 milliard d'euros les sept années précédentes. Cette augmentation en deux temps, annoncée l'an dernier par le Gouvernement, vise à approcher le bas de la fourchette établie entre 1,23 et 2,11 milliards d'euros dans le dernier rapport de la commission chargée d'évaluer, tous les trois ans, le coût réel pour la branche maladie de la sous-déclaration des AT-MP.
La sous-déclaration est un phénomène étayé par des statistiques et contre lequel il importe de lutter, puisqu'elle empêche les personnes concernées de bénéficier de la couverture à laquelle elles pourraient prétendre. Elle concerne principalement les maladies professionnelles, dont la déclaration nécessite une démarche de la victime. Toutefois, la sous-déclaration résulte de décisions et de comportements qui, pour la plupart, échappent à la branche AT-MP et aux employeurs qui la financent. Par exemple, le renforcement de l'enseignement relatif aux AT-MP au cours de la formation initiale des étudiants en médecine, qui figure parmi les recommandations de la « commission sous-déclaration », relève du ministère de la santé ainsi que des universités.
Il est donc contestable d'imputer à la branche AT-MP l'intégralité des conséquences financières de ce phénomène, même si sa situation financière est enviable. Alors que le nombre de maladies professionnelles a diminué de plus de 10 % entre 2012 et 2021 et que des progrès ont été accomplis en matière de sensibilisation, d'information apportée aux victimes et de simplification des procédures, l'augmentation de ce versement nourrit le sentiment que la branche subit une ponction dans des conditions peu transparentes et que cette opération ne vise qu'à contribuer à combler le déficit de la branche maladie.
Si l'on considère la sous-déclaration des AT-MP comme un problème d'accès aux droits, on peut s'interroger sur le principe même de ce transfert. Imagine-t-on qu'une autre caisse soit tenue de payer le coût supposé du non-recours aux prestations qu'elle est chargée de verser ?
Il convient également de relever que le phénomène inverse de « sur-reconnaissance », lié au fait que des pathologies reconnues comme professionnelles peuvent tirer leur origine de facteurs extra-professionnels, ne fait l'objet d'aucune évaluation.
Je vous propose donc, comme l'an passé, de réduire le montant de ce versement à 1 milliard d'euros, ce qui me semble représenter un maximum. Les 200 millions d'euros ainsi conservés par la branche pourraient utilement être fléchés vers la prévention et l'accompagnement.
Par ailleurs, la dotation d'équilibre versée au Fonds de cessation anticipée d'activité des travailleurs de l'amiante (Fcaata) passerait en 2023 de 327 à 337 millions d'euros : malgré la décrue du nombre de bénéficiaires de l'allocation pour cessation anticipée d'activité des travailleurs de l'amiante (Acaata), les charges du fonds ont en effet diminué moins rapidement que prévu en 2022 en raison des revalorisations de la prestation en réponse à l'inflation.
Quant à la dotation au Fonds d'indemnisation des victimes de l'amiante (Fiva), elle est maintenue à 220 millions d'euros pour 2023. Malgré la baisse tendancielle du nombre de travailleurs ayant été exposés à l'amiante au cours de leur carrière, les dépenses du fonds restent relativement stables. La demande est aujourd'hui principalement portée par les ayants droit des victimes de l'amiante, qui représentent plus de 80 % des demandes d'indemnisation.
Enfin, un transfert de 128,4 millions d'euros à la branche vieillesse du régime général, en augmentation de 4 %, est prévu au titre du financement des dispositifs de retraite anticipée visant à prendre en compte la pénibilité, dont 60,3 millions d'euros au titre du compte professionnel de prévention (C2P).
Sous les réserves que j'ai évoquées, je vous invite à vous prononcer en faveur de l'objectif de dépenses de la branche, fixé à 14,8 milliards d'euros pour 2023.
Mme Frédérique Puissat . - Avez-vous l'occasion d'auditionner régulièrement cette fameuse commission chargée d'évaluer tous les trois ans le coût réel, pour la branche, de la sous-déclaration ? Ne pourrait-on pas faire de même ? Grâce à des paramètres tangibles, nous pourrions éviter les amendements ponctuels destinés à rectifier la situation.
Mme Corinne Féret . - Mes commentaires viendront en soutien du rapport de Pascale Gruny. Comme indiqué, cette branche est excédentaire, mais ses fonds doivent lui être totalement dédiés, en vue de la prévention et de l'accompagnement. Dans ce PLFSS, le Gouvernement met fortement en avant la prévention, mais il demande à la branche AT-MP d'augmenter ses transferts de crédits, pourtant consentis depuis quelques années. Et ce, parce que son action préventive serait suffisante ! Irait-on demander un tel effort à une autre branche ? Je pense à tous les métiers du médico-social : il faut renforcer leurs effectifs et leur attractivité, car ils sont les premiers touchés par les AT-MP.
Mme Florence Lassarade . - Merci, madame le rapporteur, de ce travail instructif. Concernant l'exposition in utero , je suis étonnée par le très faible recours à l'indemnisation compte tenu du nombre de consultations pour malformation au sein des services de génétique. L'enquête menée est toujours très approfondie. Croise-t-on les données de ces consultations périnatales ou postnatales ? Ou bien attend-on, sans renseigner les familles, une plainte de leur part ?
Mme Catherine Procaccia . - J'ai procédé à une audition sur le chlordécone dans le cadre de l'Office parlementaire d'évaluation des choix scientifiques et technologiques (Opecst). Selon moi, le chiffre du rapport correspondait aux demandes concernant les enfants qui auraient été contaminés in utero par cette substance. Il nous a été clairement indiqué que les incidences du chlordécone sur les maladies n'étaient pas toutes connues et s'apprécieraient parfois à l'horizon de quarante à cinquante ans. Par conséquent, si le fonds est faible aujourd'hui, le nombre de demandes prises en compte dans une ou deux décennies sera peut-être beaucoup plus important.
Mme Cathy Apourceau-Poly . - J'aimerais que les 2 milliards d'euros d'excédents soient bien dédiés à la branche AT-MP en vue, d'une part, d'une meilleure prévention auprès des salariés, et, de l'autre, de l'indemnisation des victimes. Nombre de salariés de Metaleurop ayant été intoxiqués par le plomb de cette usine sont atteints de saturnisme ; aujourd'hui, certains d'entre eux essaient encore d'obtenir réparation. Cette affection touche aussi bien des adultes que des enfants. Comment pourrait-on utiliser ce fonds pour soigner ces personnes, pour faire de la prévention, du dépistage, et pour indemniser les victimes ?
Mme Élisabeth Doineau , rapporteure générale . - Un excédent n'est pas plus normal qu'un déficit. Soit les cotisations sont trop hautes, soit les idées manquent pour dépenser. Je me réjouis à cet égard qu'ait été nommé un ministre de la santé et de la prévention. J'espère que le prochain PLFSS comportera beaucoup plus de propositions en ce sens. En effet, le présent texte prévoit très peu d'anticipation, de prévention et d'observation en milieu de travail. Une vraie concertation devrait s'engager en amont avec l'Agence nationale de sécurité sanitaire de l'alimentation, de l'environnement et du travail (Anses), les médecins du travail, ainsi qu'un observatoire scientifique. Elle devrait porter sur la prévention, l'alimentation, l'environnement et l'activité physique.
Je terminerai en évoquant la question de la surdité. À côté des non-recours, il convient de prendre en compte les problèmes liés à ce handicap qui apparaissent après l'arrêt de l'activité. On sait aujourd'hui que la surdité accentue l'isolement et les difficultés cognitives consécutives à la maladie d'Alzheimer ou de Parkinson. De plus, durant des dizaines d'années, nombre de salariés, tels que les ouvriers et les dentistes, n'ont pas été équipés de protections auditives. Ainsi, 1 ou 1,2 milliard d'euros proposé par le Gouvernement est aussi destiné à pallier ces manques. Nous avons fort à faire dans cette branche pour bien anticiper ces problèmes de santé.
Mme Pascale Gruny , rapporteur . - Madame la rapporteure générale, Stéphane Artano et moi-même avons été rapporteurs sur la proposition de loi pour renforcer la prévention en santé au travail. Cet examen fut l'occasion d'évoquer ces sujets. Un dossier médical doit désormais être partagé entre le médecin du travail et le médecin de ville. Par ailleurs, la surdité d'un salarié qui apparaît après l'âge de la retraite peut résulter d'une surexposition au bruit au sein de l'entreprise. Des réflexions sont en cours en lien avec, entre autres, l'Institut national de recherche et de sécurité (INRS) et l'Anses. J'ai, pour ma part, toujours insisté sur la prévention, qui est longtemps restée le parent pauvre de notre système de santé.
Madame Puissat, cette commission étant auditionnée tous les trois ans, aucune réunion n'est prévue prochainement en ce sens. Elle est présidée par un magistrat de la Cour des comptes et publie un rapport, qui est disponible.
Mme Catherine Deroche , présidente . - Nous avions entendu le président de cette commission, Noël Diricq, il y a quelques années, mais nous pourrions organiser une nouvelle audition.
Mme Pascale Gruny , rapporteur . - Pour ce qui est du transfert, je ne suis pas opposée à ce que les crédits affectés à la santé publique soient fléchés. Mais qu'on nous le dise ! Or, lors des auditions, des excuses sont juste avancées. Bien évidemment, la prévention, notamment concernant les troubles musculo-squelettiques et les accidents du travail, devra être renforcée. Le transfert est un mauvais message pour les entreprises : des efforts ont été consentis par le biais du document unique d'évaluation des risques professionnels, mais l'argent n'est finalement pas consacré à la prévention.
Sur l'exposition des enfants aux pesticides, nous ne disposons pas de données croisées - nous pourrions prévoir des auditions à ce sujet. Il faut que les familles engagent des démarches, mais elles méconnaissent souvent les possibilités d'action. Il revient aux médecins de les renseigner. Le chiffre que nous avons donné inclut les demandes d'indemnisation relatives au chlordécone.
Madame Apourceau-Poly, nous sommes d'accord pour qu'il n'y ait pas de transfert. Il vaut mieux apporter des réponses au sujet de Metaleurop, ce qui n'est prévu ni par le Fiva ni par le Fonds d'indemnisation des victimes de pesticides.
M. René-Paul Savary , rapporteur pour la branche vieillesse . - Il me revient de vous présenter dans les grandes lignes la situation et les perspectives de la branche vieillesse, c'est-à-dire de l'ensemble constitué par les régimes obligatoires de base et par le Fonds de solidarité vieillesse.
En 2022, le déficit de la branche devrait être ramené à - 1,7 milliard d'euros, contre - 2,6 milliards en 2021 et - 7,4 milliards en 2020. Ce redressement est lié au surcroît de cotisations sociales généré par la croissance du PIB et de la masse salariale du secteur privé dans le cadre de la reprise économique que nous connaissons depuis la fin de la crise sanitaire.
Les régimes de base ont vu leur déficit se
creuser, passant de
- 1,1 milliard
à - 3 milliards d'euros
entre 2021 et 2022 du fait de la progression de leurs charges
suscitée par le vieillissement démographique et la forte
revalorisation des pensions intervenue en 2022, à + 3,1 %
en moyenne annuelle.
À l'inverse, le FSV, déficitaire à hauteur de - 1,5 milliard en 2021, est redevenu excédentaire en 2022 et améliore par conséquent le solde de la branche de 1,3 milliard d'euros. En effet, la progression des recettes du Fonds, exclusivement constituées de contribution sociale généralisée (CSG) sur les revenus du capital et sur les revenus de remplacement, a été portée par la reprise économique et par les mesures de revalorisation des pensions.
À partir de 2023, le ralentissement de la croissance et les revalorisations importantes liées au niveau de l'inflation entraîneraient une augmentation des charges des régimes de base plus dynamique que celle de leurs recettes, aboutissant à un déficit de - 3,5 milliards d'euros. Le FSV, lui, dégagerait un excédent de 800 millions d'euros, permettant de limiter le déficit global de la branche à - 2,7 milliards d'euros.
Au cours des années suivantes, la situation financière de la branche se dégraderait sensiblement et rapidement.
En raison, notamment, de la poursuite du vieillissement démographique et du ralentissement de la croissance de la masse salariale du secteur privé, le déficit des régimes de base atteindrait - 15,9 milliards d'euros dès 2026, tandis que la LFSS pour 2022 tablait plutôt sur - 8,5 milliards d'euros en 2025. Dans le détail, le déficit du régime général s'établirait alors à - 12,1 milliards d'euros et celui du régime de la fonction publique territoriale et hospitalière à - 6,4 milliards d'euros. Dans le même temps, le régime des exploitants agricoles dégagerait un excédent de 800 millions d'euros, tandis que celui des industries électriques et gazières serait excédentaire de 700 millions d'euros.
L'excédent du FSV, pour sa part, continuerait de
croître chaque année sous l'effet de la dynamique de ses recettes,
pour atteindre 2,3 milliards d'euros à l'horizon de 2026,
contre une prévision de déficit
de - 300 millions
d'euros d'ici à 2025 en LFSS pour 2022.
Au global, la branche vieillesse serait déficitaire
à hauteur de
- 13,6 milliards d'euros en 2026, un
niveau d'autant plus alarmant que les projections du Gouvernement
intègrent les effets d'une réforme des retraites dont les
paramètres exacts ne m'ont pas été communiqués
malgré mes demandes, mais qui améliorerait le solde de la branche
de 8 milliards d'euros d'ici à 2027. Il est tout de même
fort désagréable de ne pas obtenir de réponse aux
questions que l'on pose de manière officielle...
Je rappelle, par ailleurs, que la Caisse d'amortissement de la dette sociale (Cades) porte une dette imputable à la branche vieillesse estimée à 43 milliards d'euros à la fin 2021.
Or, comme l'an dernier, ce PLFSS contient très peu de mesures relatives à la branche vieillesse.
L'article 7 sexies tend d'abord à exonérer de toute cotisation de retraite en 2023 les médecins retraités reprenant une activité de médecine libérale, remplissant les conditions du cumul intégral d'une pension avec des revenus d'activité et justifiant de revenus d'activité inférieurs à un montant fixé par décret. D'après la Caisse autonome de retraite des médecins de France (Carmf), cette mesure représenterait un manque à gagner de près de 200 millions d'euros pour les trois régimes concernés.
Dans la lignée de la loi Pouvoir d'achat d'août 2022, l'article 40 quater permet aux retraités élus au sein des organismes de Mutualité sociale agricole (MSA) et des chambres d'agriculture et constituant des droits à pension supplémentaires en contrepartie des cotisations versées d'accéder aux différents minima de pension et majorations de réversion.
L'article 49 bis vise par ailleurs à dispenser les professionnels de santé reprenant une activité en cette qualité en zone de désertification médicale du délai de carence de six mois préalable à la reprise d'une activité chez le dernier employeur avant la liquidation de la pension ainsi que du plafonnement des revenus d'activité pour ceux qui ne rempliraient pas les conditions du cumul emploi-retraite intégral.
Enfin, les articles 7 sexies et 49 ter autorisent respectivement la désaffiliation volontaire des pédicures-podologues du régime des praticiens et auxiliaires médicaux conventionnés et la réaffiliation à la Caisse interprofessionnelle de prévoyance et d'assurance vieillesse (Cipav) des psychomotriciens.
Par ailleurs, certains des articles relatifs à la lutte contre la fraude sociale ont une incidence financière sur la branche vieillesse.
Il s'agit d'abord de l'article 6, qui prévoit diverses mesures de modernisation des contrôles, du recouvrement social et du droit des cotisants, en particulier la mise en oeuvre de sanctions proportionnelles à la gravité des faits à l'encontre du donneur d'ordre ayant manqué à son devoir de vigilance en cas de travail dissimulé ainsi que l'affiliation au régime agricole des salariés d'une entreprise de travail temporaire étrangère en cas de fraude au détachement. Ces dispositions généreraient 200 000 euros de recettes supplémentaires chaque année pour la branche.
L'article 41, enfin, porte plusieurs mesures de lutte contre la fraude, dont l'octroi de pouvoirs de cyberenquête sous pseudonyme aux agents de contrôle des organismes de protection sociale et de l'inspection du travail et l'ouverture aux greffiers des tribunaux de commerce de la possibilité de transmettre des renseignements ou documents recueillis dans l'exercice de leurs missions et faisant présumer une fraude sociale. Il en résulterait 14,3 millions d'euros de recettes supplémentaires chaque année.
En tout état de cause, ces sommes paraissent infimes au regard des déficits prévisionnels de la branche vieillesse. Il est donc de ma responsabilité de vous soumettre un amendement permettant de garantir le versement des pensions de retraite à terme sans augmentation du niveau des cotisations ni diminution de celui des pensions.
Attaché au paritarisme et soucieux d'aboutir au compromis le plus large possible sur un enjeu de société aussi majeur, je vous propose d'instituer une convention nationale pour l'emploi des seniors et la sauvegarde du système de retraites, rassemblant des représentants des partenaires sociaux, de l'État et des associations familiales de retraités, ainsi que des personnalités choisies en raison de leur expérience ou de leurs compétences. Cette instance sera chargée de proposer au Gouvernement des mesures tendant à favoriser le maintien des seniors dans l'emploi ; garantir la prise en compte de la pénibilité du travail, du handicap et des carrières longues dans la définition des conditions d'ouverture et de calcul des droits à pension et d'accès aux minima de pension, ainsi que pour l'aménagement du temps de travail ; harmoniser les règles d'attribution des pensions de réversion et des majorations de pension pour enfants entre les régimes obligatoires de base ; assurer l'égalité professionnelle entre les femmes et les hommes ; et ramener la branche vieillesse à l'équilibre à l'horizon de 2033.
Comme vous pouvez le constater, l'emploi des seniors constitue, à mes yeux, une priorité absolue dans un pays où le taux d'emploi des 60-64 ans ne s'élevait qu'à 33,1 % en 2020, contre 45,3 % dans l'Union européenne. En effet, un tiers des personnes nées en 1950 n'étaient pas en emploi au cours de l'année ayant précédé la liquidation de leur pension. Dès lors, sans augmentation du taux d'emploi des seniors, un report de l'âge légal provoquerait, pour ces personnes, un allongement de la durée de chômage, d'invalidité ou d'inactivité, atténuant considérablement les effets de la réforme sur les finances sociales.
Dans le cas où la convention nationale parviendrait à s'accorder sur de telles mesures, celles-ci devraient être débattues devant le Parlement et adoptées dans le cadre d'un projet de loi.
Dans le cas contraire, et afin d'éviter aux générations futures d'avoir à travailler après 65 ans, plusieurs mesures paramétriques entreraient en vigueur le 1 er janvier 2024.
Tout d'abord, l'âge d'annulation de la décote serait maintenu à 67 ans, et cet âge, fixé pour l'heure par une disposition réglementaire, serait inscrit dans la loi.
Ensuite, l'application de la « réforme Touraine » de 2014 serait accélérée. Ainsi, la durée de cotisation requise pour l'obtention d'une pension à taux plein serait fixée à 43 annuités dès la génération 1967 au lieu de la génération 1973. Cette mesure permettrait de générer 2,9 milliards d'euros de recettes supplémentaires à l'échelle du système de retraites d'ici à 2030.
L'âge légal de départ en retraite serait quant à lui progressivement reporté pour atteindre 64 ans à compter de la génération 1967. Il en résulterait une amélioration du solde du système de retraites de l'ordre de 13,6 milliards d'euros en 2030.
Enfin, les régimes spéciaux devraient converger vers ces paramètres à l'horizon de 2023, selon des modalités et un calendrier déterminés par le pouvoir réglementaire.
Le dispositif qui vous est ainsi proposé me paraît de nature à concilier l'impératif de retour à l'équilibre de la branche vieillesse, condition sine qua non du versement des pensions sur le long terme, l'exigence de démocratie et de dialogue social et la nécessité d'une redéfinition de la place des seniors dans notre société.
De telles mesures ne sont jamais faciles à prendre, mais retarder l'inéluctable ne ferait qu'aggraver la situation et mettre en péril le financement des retraites. Il est de notre devoir d'agir, et d'agir maintenant. Il y va de notre avenir et de celui de nos enfants.
Mme Monique Lubin . - Puisque l'on nous annonce un projet de loi sur les retraites pour le début de l'année 2023, ne débattons pas maintenant du sujet.
Je salue, dans les propositions du rapporteur, la volonté de renforcer le paritarisme, auquel nous sommes tous attachés. Je salue aussi le fait qu'il ne cherche pas à avancer à marche forcée comme veut le faire le Gouvernement. Il est, en effet, des questions qu'il convient de se poser.
Nous restons opposés à un report de l'âge légal de la retraite, car nous pensons que le problème est pris à l'envers.
Tout d'abord, les rapports du Conseil d'orientation des retraites (COR) doivent être pris avec beaucoup de précaution. Non que je ne lui fasse pas confiance, au contraire ! Je pense vraiment qu'il faut avoir siégé dans cette instance pour prendre conscience de la complexité du dossier. Lors de la dernière réunion du COR, l'un de ses membres a déclaré que personne ne pouvait dire aujourd'hui ce qu'il en serait de nos systèmes de retraite dans dix ans... Je me garderai donc bien de tout jugement péremptoire.
En fonction du scénario retenu, on peut être plus ou moins optimiste sur le solde des systèmes de retraite. Or force est de constater que, depuis que le Gouvernement nous parle d'une réforme des retraites - depuis 2018 donc -, il se fonde toujours sur les scenarii les plus pessimistes. Ce choix peut, en soi, être débattu.
J'invite chacun à faire preuve de réalisme et de courage. Même avec la meilleure volonté du monde, on ne pourra demander à ceux qui exercent certains métiers de travailler au-delà de 60 ou 62 ans ou de se former à d'autres métiers. D'ailleurs, dans ces métiers, beaucoup de salariés se retrouvent avant cet âge soit en situation de maladie, soit en situation de chômage - donc, pour certains, en situation de grande précarité -, alors qu'ils ont travaillé durement pendant 35 ans.
Demandons-nous ce que nous voulons pour ces salariés : mettre en place un système qui leur garantisse de pouvoir partir à 60 ans, comme cela existe aujourd'hui pour les carrières longues, avec devant eux quelques années d'espérance de vie en bonne santé ? Ou s'en moque-t-on complètement et ne considère-t-on que le solde des systèmes de retraite en estimant qu'il suffit de faire travailler les gens plus longtemps ? Permettons que tous les citoyens français puissent avoir droit à quelques années de répit avant la fin de leur vie... Je dramatise un peu, mais j'estime que c'est une question de société qui va bien au-delà du solde de nos systèmes de retraite. Nous aurons l'occasion d'en débattre lors du projet de loi qui nous est annoncé.
Mme Laurence Cohen . - Merci au rapporteur pour son exposé. Je partage avec lui l'extrême constance et l'opiniâtreté... On ne saurait le suspecter d'opportunisme sur le sujet : voilà longtemps qu'il dépose le même amendement sur les retraites. Je ne souscris évidemment pas à ses arguments, mais je reconnais la qualité de son travail.
Je suis étonnée que, à l'aube de 2023, on n'arrive toujours pas à imaginer une société de progrès. Avec tous les progrès technologiques qui ont été réalisés, alors que le taux de chômage est important, alors que la jeunesse est désespérée, on continue à vouloir faire travailler les gens plus longtemps. On ne reconnaît pas la pénibilité des métiers. La commission des affaires sociales pourrait tout de même être plus attentive à cet aspect de la question, parce que nous savons que, pour des professions comme les aides à domicile ou certaines professions hospitalières, les accidents du travail sont extrêmement nombreux du fait de l'usure qu'elles engendrent. Notre groupe est fondamentalement opposé à ce report de l'âge légal. Le Gouvernement a reculé. Il nous promet une loi plutôt qu'un amendement, mais la philosophie est la même.
M. Savary et Mme Apourceau-Poly ont mis en lumière les difficultés techniques du transfert au niveau de l'Agirc-Arrco. Je souhaiterais avoir plus de précisions sur ce point, d'autant que, en commission, les députés ont refusé le transfert, au 1 er janvier, de cotisations à l'Urssaf. Que proposez-vous sur cet élément précis, monsieur le rapporteur ?
M. Jean-Marie Vanlerenberghe . - Je partage le constat que dresse M. le rapporteur. Je regrette comme lui que le Gouvernement ne nous communique pas ses hypothèses ni l'impact des mesures qu'il propose. Nous sommes obligés de nous référer aux études du COR, dont le travail est remarquable, mais complexe à interpréter, et aux projections, très sérieuses, mais techniques, de la Caisse nationale d'assurance vieillesse (Cnav).
Dire qu'il n'y aura pas de déficit du régime, c'est nier la réalité ou, tout au moins, les hypothèses sérieuses que nous devons prendre en compte. Ceux qui disent qu'il n'y a pas de problème se trompent dans leur analyse.
Le rapporteur propose une convention nationale. Des négociations sont actuellement ouvertes avec les partenaires sociaux. Je suis partisan d'élargir cette négociation à des personnalités extérieures et, pourquoi pas, à des parlementaires. Ce serait utile pour aboutir à un constat partagé et, ensuite, avancer sur les hypothèses.
Pour ce qui concerne la pénibilité, je suis tout à fait d'accord : on ne peut, dans certaines professions, travailler jusqu'à 65 ans. Je souscris à la proposition du rapport Blanchard-Tirole d'une fenêtre de départ plutôt qu'un recul de l'âge de départ. On peut, en fonction des situations individuelles, du début de carrière et des droits à partir sans décote, envisager une fenêtre de départ de 60 à 65 ans. Ce n'est pas du tout la même chose de travailler comme cadre dans une administration et comme travailleur de force dans une entreprise ! Il faut prendre en compte la pénibilité de manière claire et précise.
Comment y parvenir ? Accélérer la réforme Touraine équivaudrait, selon les études de la Cnav, à quelque 3 milliards d'euros d'économies en prestations et recettes supplémentaires.
Un tiers des personnes entre 60 et 64 ans seraient au travail, et 56 % des 55-64 ans. C'est 10 % de moins que la moyenne des pays de l'Organisation de coopération et de développement économiques (OCDE). Le président du cercle des économistes, Jean-Hervé Lorenzi, estime que la résorption de cet écart au cours des dix prochaines années rapporterait 13 milliards d'euros sur dix ans. Ce n'est pas rien ! On peut aussi avoir un système d'incitation, de bonus-malus, pour que les entreprises maintiennent leurs seniors au travail. Ce serait intéressant sur le plan économique, mais aussi psychologique.
Nous avons là des outils pour retrouver un équilibre d'ici à dix ans sans passer par un report à 64 ans de l'âge de départ. S'il fallait ajuster celui-ci, pourquoi ne pas retenir 63 ans ? Il est certain que cela rapporterait moins - aujourd'hui, l'âge moyen de départ à la retraite est de 62,7 ans selon l'Agirc-Arrco, et de 62,5 ans si l'on prend les régimes de base -, mais l'acceptabilité sociale et politique est essentielle : la réforme doit être comprise, admise et votée.
S'agissant de l'Agirc-Arrco, je considère qu'il ne faut pas transférer la collecte. En effet, l'opération risquerait, à terme, de priver l'organisme de ses réserves. Je rappelle que ces dernières sont aujourd'hui de 70 milliards d'euros et que l'objectif est de les ramener à 40 milliards d'euros, soit la moitié de ses dépenses. Je ne pense pas qu'il faille priver le système des retraites complémentaires, qui est magnifiquement géré par les partenaires sociaux, de cette possibilité d'exercer pleinement ses responsabilités. Or c'est, à mon sens, ce que l'on en train de faire.
Mme Frédérique Gerbaud . - Je souhaite avoir une précision concernant l'exonération de cotisations de retraite en 2023 pour les médecins retraités qui reprendraient une activité de médecine libérale. Il est indiqué que le montant sera fixé par décret en Conseil d'État : a-t-on une idée de ce montant ?
Prenons garde à ce que cette disposition ne produise l'effet contraire à celui qui est recherché...
M. Daniel Chasseing . - Je soutiens les propositions du rapporteur. J'avais voté son rapport l'an dernier ; je ferai de même cette année.
La dégradation est incontestable, et le COR n'est pas le seul à l'indiquer.
S'agissant du cumul emploi-retraite, de nombreux médecins arrêtent de faire des remplacements parce qu'ils ne veulent pas payer la Carmf à fonds perdu. Pour ne pas avoir à la payer, le chiffre d'affaires doit actuellement être inférieur à 19 000 euros. Il est important que le discours tenu sur ce sujet soit plus clair et que le chiffre d'affaires soit au moins relevé à 40 000 euros.
Il faut essayer d'augmenter le temps de travail en favorisant l'emploi des seniors. Ce dernier n'a aucun impact sur le chômage des jeunes : au contraire, les seniors pourraient être des tuteurs pour les jeunes.
La proposition du rapporteur est responsable : 64 ans est un âge de départ bien inférieur à celui de la majorité de nos voisins européens, et je pense qu'il peut être acceptable. Il est absolument évident que la pénibilité du travail doit être prise en compte. Il est hors de question de maintenir des gens de 64 ans dans un travail pénible.
Je salue également la proposition du rapporteur consistant à améliorer le paritarisme.
M. René-Paul Savary , rapporteur . - Nous pouvons nous rassembler sur certains points.
Nous faisons tous confiance au paritarisme, qui est important. Les partenaires sociaux ont déjà fait la preuve de leur responsabilité et de leur courage dans la prise de décisions. Ainsi, l'Agirc-Arrco a pris des mesures de décote, transitoires, mais importantes pour l'équilibre des comptes.
Autre point sur lequel nous pouvons nous rassembler : l'emploi des seniors. Je crois que nous sommes tous d'accord sur le fait que notre société doit changer de vision. Le rapport d'information que j'ai rendu avec Monique Lubin traçait véritablement des pistes. Le Gouvernement serait bien inspiré d'en suivre certaines préconisations. Nous sommes tous d'accord sur l'importance d'améliorer le taux d'emploi des seniors compte tenu de l'espérance de vie plus longue et du rapport entre nombre de cotisants et nombre de retraités, qui va en se dégradant, et sur la nécessité d'être dans la norme des pays européens.
Autre point de convergence, nous ne saurions mettre en doute les travaux réalisés, notamment ceux du COR, avec toutes les précautions qu'a soulevées Monique Lubin : les prévisions se fondent sur un certain nombre de paramètres amenés à évoluer avec les années. Ainsi, le COR a réalisé de nouvelles simulations avec un taux de chômage à 5 %, au lieu de 7 %. De même, il a modifié le critère de la productivité, à moins de 1 %, contre 1,4 % précédemment. La démographie doit aussi être revue régulièrement. Et l'on sait bien que le régime des fonctionnaires n'est pas couvert à terme du fait de la pyramide des âges.
Je souscris également à ce qu'a dit Monique Lubin sur le caractère contreproductif du Ségur. Ce dernier a des effets très positifs quant à l'équilibre des retraites pour l'année, puisqu'il amène des cotisations supplémentaires, mais, à terme, quand les personnes concernées partiront à la retraite, il entraînera des dépenses supplémentaires.
Oui, il faut prendre en compte la pénibilité, mais 30 % de ceux qui sont en cumul emploi-retraite ont bénéficié du dispositif carrière longue, qui correspond déjà à une prise en charge de la pénibilité. Au reste, méfions-nous des idées préconçues : un maçon de mon voisinage considère qu'un métier n'est jamais pénible pour celui qui aime l'exercer...
Il nous a paru important d'essayer de prendre en compte tous les paramètres. Les partenaires sociaux doivent pouvoir nous proposer, en confiance, des mesures prenant en compte l'égalité hommes-femmes, la pénibilité, le cumul emploi-retraite, la retraite progressive, les carrières longues. S'ils n'y parviennent pas, il faut bien que nous mettions des bornes, pour ne pas être hors sujet.
Puisque la réforme Touraine allonge progressivement l'âge de départ moyen jusqu'à 64 ans, pourquoi prendre une mesure d'âge de départ à 63 ou 64 ans ? Pour que les gens ne partent pas avant, avec des retraites plus faibles et des décotes. La réforme Touraine et son accélération conduisent à une baisse de la pension moyenne, tandis que le décalage de l'âge officiel de départ à la retraite permet aux salariés de toucher une retraite à taux plein.
Les cotisations supplémentaires qui résulteront de la mesure amélioreront considérablement l'équilibre dans les dix à quinze prochaines années. Cet effet sera neutralisé au bout de quinze ans, lorsque les gens partiront en retraite, puisqu'ils toucheront des retraites plus élevées - la mesure garantit davantage le pouvoir d'achat des futurs retraités. Il s'agit à la fois d'équilibrer le système, d'améliorer les pensions, de prendre en compte un certain nombre de facteurs, de générer des recettes supplémentaires. Au reste, l'augmentation des cotisations sociales et fiscales se chiffrera en dizaines de milliards d'euros - c'est en cela que la mesure est la plus productive. Elle permet, parallèlement, de sauver notre modèle social, de tenir compte des difficultés relatives au report d'âge et de prendre en compte l'autonomie.
J'ai mené, avec Cathy Apourceau-Poly, de nombreuses auditions sur le transfert du recouvrement. Nous sommes convaincus que le recouvrement, tel qu'il est organisé actuellement par le régime Agirc-Arrco, est un régime très intégré : il assure à la fois le recouvrement et le paiement des prestations. Ce lien est tout à fait important, surtout dans un régime par points, où l'argent cotisé amène des points de retraite au compte du cotisant. Il faut une fiabilité des données nominatives, que sait contrôler l'Agirc-Arrco, alors que l'Urssaf contrôle plutôt les données globales dites « agrégées ». C'est la raison pour laquelle nous avions recommandé le report du transfert, qui ne paraissait pas mûr. Nous proposons de rester sur cette ligne. Depuis, il y a eu des faits nouveaux : le Gouvernement, après avoir affirmé que les choses étaient prêtes sur le plan technique, notamment pour les grandes entreprises, a préféré reculer. Nous aurons l'occasion de rediscuter de l'arrêt définitif du transfert lors de l'examen des amendements et de prendre les décisions de sagesse qui s'imposeront.
Madame Gerbaud, effectivement, des mesures ont déjà été prises pour faire travailler les médecins retraités. Nous proposons de supprimer l'interdiction d'exercer dans un délai de six mois après la liquidation de la retraite. Cette interdiction ne sert à rien et représente un manque à gagner de 600 millions d'euros pour la Cnav, que l'État s'est engagé à compenser. Pour une meilleure incitation, il faudra revoir le plafond de chiffre d'affaires pour le médecin retraité qui cumule.
Je pense que cela permettra, dans certains secteurs, que les médecins travaillent davantage. On peut d'ailleurs élargir la mesure au-delà des seules zones sous-dotées : s'il y a plus de médecins en zones dotées, cela libère aussi des postes...
Mme Catherine Deroche , présidente . - Il n'y a pas vraiment de zones surdotées !
M. Alain Milon . - Pour avoir écouté avec beaucoup d'attention les questions et les réponses de René-Paul Savary, je ne regrette pas de lui avoir confié le dossier des retraites voilà quelques années. Il faut se rendre compte que c'est un dossier extrêmement complexe. Pour le connaître, il faut du temps. Le renouvellement, oui ; le dégagisme, non !
M. Olivier Henno , rapporteur pour la branche famille . - Je reprends à mon compte les propos de Mme Doineau et de la rapporteure sur la branche accidents du travail et maladies professionnelles (AT-MP). Qu'on le veuille ou non, les excédents récurrents de la branche famille révèlent un manque d'ambition.
Après un exercice 2020 déficitaire en raison de l'épidémie, la branche famille a renoué, en 2021, avec un excédent de 2,9 milliards d'euros. En 2022, le solde de la Caisse nationale des allocations familiales (Cnaf) resterait nettement excédentaire, à 2,6 milliards d'euros.
Les recettes de la branche devraient s'élever à 53,5 milliards d'euros, soit une augmentation de 3,4 % par rapport à 2021. Cette progression serait portée par l'ajustement des salaires à l'inflation et le maintien de l'emploi à un niveau élevé. Les produits des cotisations sociales croîtraient de 7,7 %. Les dépenses atteindraient 50,9 milliards d'euros, soit une hausse de 4 % par rapport à 2021.
Cette dynamique serait en partie due aux progressions du montant des prestations légales, en raison notamment de la revalorisation exceptionnelle de 4 % à compter du 1 er juillet 2022.
Pour l'exercice 2023, l'objectif de dépenses de la branche famille est fixé à 55,3 milliards d'euros. Les recettes sont estimées à 56,6 milliards d'euros ; le solde s'établirait donc à 1,3 milliard d'euros. L'année prochaine serait ainsi marquée par une réduction de moitié de l'excédent en comparaison avec 2022.
Cet amoindrissement de l'excédent ne s'explique pas
uniquement
- c'est le moins que l'on puisse dire - par des
dépenses nouvelles en faveur de la politique familiale. Comme la
rapporteure générale vous l'a présenté, il s'agit
surtout de la conséquence du transfert à la Cnaf de la charge des
indemnités journalières du congé postnatal de
maternité. Cette mesure grève les dépenses de la branche
de 2 milliards d'euros sans que les parents y trouvent un
supplément de prestations familiales. La décision bienvenue du
Gouvernement de revaloriser par décret de 50 % l'allocation de
soutien familial en faveur des parents isolés est également
intégrée à cette estimation, pour un coût de
850 millions d'euros.
À plus long terme, la trajectoire financière de la branche famille serait fortement affectée par le transfert. Selon les prévisions, un excédent se maintiendrait au moins jusqu'en 2026, en s'amenuisant toutefois à compter de 2025 en raison de l'entrée en vigueur de la réforme du complément de libre choix du mode de garde (CMG) prévue par ce PLFSS, atteignant environ 500 millions d'euros.
Les marges de manoeuvre de la Cnaf se trouvent ainsi réduites artificiellement par une mesure d'affichage. Je souscris donc pleinement à la proposition de notre rapporteure générale de supprimer ce transfert.
S'agissant de la politique familiale, la quatrième partie du PLFSS pour 2023 se garde bien de toute ferveur réformatrice, mais il faut tout de même saluer l'évolution du CMG « emploi direct » prévue à l'article 36. Il est versé aux parents ayant recours à une assistante maternelle ou à une personne salariée pour la garde à domicile de l'enfant de moins de six ans, prenant en charge les cotisations sociales, mais aussi une partie du salaire versé.
Dans sa version actuelle, le barème du CMG, qui détermine les montants maximaux en fonction du revenu des familles, provoque des effets de seuils importants et surtout solvabilise les familles de manière imparfaite. Dans un rapport de 2021, le Haut Conseil de la famille, de l'enfance et de l'âge (HCFEA) montre que les restes à charge élevés pour les familles aux revenus modestes rendent un mode de garde individuel quasiment impossible pour elles. Ce biais conduit la Cour des comptes à parler de « spécialisation sociale entre les modes de garde ».
En outre, le CMG étant un forfait mensuel plafonné, les familles dont les besoins en volume horaire sont importants atteignent le montant maximal et font face, elles aussi, à des restes à charge élevés.
L'article 36 tend à remédier à ces difficultés en adaptant le montant du CMG aux ressources des familles et au nombre d'enfants à charge ainsi qu'au nombre d'heures de garde. Cela rapprocherait le reste à charge des familles recourant à une assistante maternelle ou à une garde à domicile de la participation demandée pour un accueil en crèche collective financé par la prestation de service unique (PSU) de la Cnaf. L'objectif est donc un taux d'effort des familles plus juste.
Je vous proposerai de soutenir cette évolution du barème du CMG, qui correspond aux attentes des familles, mais qui suscite plusieurs remarques et quelques regrets.
Tout d'abord, il est dommage que l'entrée en vigueur du nouveau mode de calcul soit aussi tardive. L'application prévue à compter du 1 er juillet 2025 résulterait des difficultés techniques rencontrées par l'Urssaf Caisse nationale, chargée de verser la prestation via la plateforme Pajemploi. Elle doit combiner le versement du CMG et l'avance immédiate aux familles des différents crédits d'impôt.
Ensuite, l'étude d'impact prévoit des familles perdantes : 43 % des bénéficiaires actuels subiraient une perte moyenne de 32 euros. L'article prévoit donc une compensation transitoire pour les bénéficiaires du CMG défavorisés par la réforme, placée cependant sous conditions de ressources et de recours minimal au mode de garde. La réforme se fera donc bel et bien au détriment de certaines familles pourtant déjà engagées dans un mode de garde.
L'article 36 permet également aux familles monoparentales de recevoir le CMG emploi direct jusqu'aux douze ans de leur enfant contre six ans pour le droit commun. C'est une mesure bienvenue, mais l'on peut regretter que cette extension ne soit pas prévue dans d'autres situations de fragilité : je pense aux familles les plus modestes et aux parents bénéficiaires de l'allocation aux adultes handicapés (AAH), de la prestation de compensation du handicap (PCH) ou encore de l'allocation d'éducation de l'enfant handicapé (AEEH).
L'article 36 prévoit encore une base légale pour permettre le partage du CMG en cas de garde alternée de l'enfant. On ne peut que souscrire à cette mesure de bon sens tout en s'inquiétant des délais dans lesquels le Gouvernement prendra les textes d'application. Ainsi, une disposition similaire de 2019 pour les aides au logement ne trouve toujours pas d'application.
Enfin, l'Assemblée nationale a eu le temps de voter une suppression du nombre plancher d'heures de garde pour bénéficier du CMG structure auquel les familles ont droit lorsqu'elles recourent à une micro-crèche Paje (prestation d'accueil du jeune enfant) ou à une association. Cette mesure est bénéfique pour les parents ayant un besoin ponctuel de garde de leur enfant. Par ailleurs, un amendement aura pour objet d'actualiser plus régulièrement le plafond s'appliquant aux tarifs horaires que les micro-crèches peuvent facturer aux familles sans que celles-ci ne perdent le bénéfice du CMG structure. Malgré la conjoncture économique et les mutations du secteur de la petite enfance, ce plafond qui résulte de la LFSS pour 2014 n'a pas été modifié depuis 2016.
Je vous proposerai enfin une mesure complémentaire à l'article 36. Les assistantes maternelles font état d'une vague d'impayés de la part des ménages qui les emploient, ce qu'a confirmé Nicolas Grivel, directeur de la Cnaf. Un amendement prévoit la suspension sans délai du versement du CMG aux familles notamment lorsque l'assistante maternelle le signale. Je reste conscient que cette situation trouvera surtout une réponse dans les dispositions prises par le Gouvernement et la Cnaf pour aider les assistantes maternelles à obtenir gain de cause, voire à recevoir directement le CMG en compensation transitoire des rémunérations non versées.
Les articles 36 bis et 36 ter étendent aux fonctionnaires le renouvellement possible des allocations journalières du proche aidant et de présence parentale. Ces mesures ont déjà été votées en LFSS pour 2022, mais, pour des raisons légistiques, risquent de ne pas s'appliquer comme prévu. Il s'agit donc de les inscrire dans le nouveau code général de la fonction publique pour que leur entrée en vigueur soit effective. Je vous propose de les approuver.
L'article 36 quater prévoit en outre le changement du régime d'accord explicite du service de contrôle médical sur une demande de renouvellement du congé du proche aidant. Ainsi, le silence du service pendant deux mois vaudrait acceptation de la demande. L'incidence de cet article sur les comptes de la sécurité sociale étant manifestement nulle, il apparaît donc irrecevable au regard de la loi organique relative aux lois de financement de la sécurité sociale (Lolfss) et je vous proposerai de le supprimer.
L'article 37 rend obligatoire le versement par l'employeur au salarié d'une somme au moins égale aux indemnités journalières pour congé maternité, d'adoption ou de paternité. L'employeur serait ainsi subrogé dans les droits des assurés de percevoir les indemnités. L'étude d'impact présente cet article comme un moyen de garantir une continuité de salaire. Cependant, une telle obligation légale me semble disproportionnée en ce qu'elle fait peser des coûts de trésorerie sur les employeurs, y compris pour des entreprises de petite taille, en lieu et place des caisses primaires d'assurance maladie (CPAM). Je vous proposerai donc sa suppression.
Les articles 38 et 39 concernent respectivement Mayotte et Saint-Pierre-et-Miquelon. Il s'agit d'étendre à ces territoires le bénéfice de certaines prestations familiales, mais aussi d'autres mesures de protection sociale. À Mayotte, la complémentaire santé solidaire serait ainsi rendue applicable à compter de 2024.
Saint-Pierre-et-Miquelon présente un régime de sécurité sociale excessivement isolé de celui de l'Hexagone et des autres territoires d'outre-mer. L'article 39 prévoit donc l'application à l'archipel de nombreuses dispositions régissant notamment la branche autonomie récemment créée, les droits au complément familial majoré, à l'allocation journalière du proche aidant (Ajpa) et l'allocation journalière de présence parentale (AJPP) ou encore le critère de résidence stable et régulière permettant l'application de la protection universelle maladie (PUMa). Je vous propose donc d'adopter ces deux articles, qui rapprochent les systèmes de protection sociale de ces collectivités d'outre-mer de celui de l'Hexagone.
Enfin, je vous propose de prendre acte de l'objectif de dépenses de la branche famille et donc d'adopter l'article 51. Toutefois, il conviendra au Gouvernement de tirer les conséquences de la suppression de la charge du congé maternité transférée à la branche famille si elle était adoptée. L'objectif de dépense serait alors réduit à 53,3 milliards d'euros, pour un excédent de 3,3 milliards d'euros.
Rebâtir une politique familiale adaptée aux besoins de la société demande de nombreuses mesures absentes de ce PLFSS : je pense à la réforme de la prestation partagée d'éducation de l'enfant (PreParE) sur laquelle les rapports s'accumulent, ou à la fin de la modulation des allocations familiales selon le revenu, mesure votée par le Sénat en février dernier.
Le ministre nous a présenté la réforme du CMG comme la première pierre du service public de la petite enfance. À ce rythme, le chantier risque d'être long... Avec la négociation de la prochaine convention d'objectifs et de gestion entre l'État et la Cnaf, le Gouvernement aura l'opportunité de relancer la création de places de crèches pour peu qu'il s'attaque en parallèle au déficit de recrutement des professionnels de la petite enfance.
Toutes ces avancées ne se feront pas sans coût financier. C'est pourquoi il faut préserver les marges de manoeuvre budgétaires de la Cnaf pour les mesures relevant véritablement de la politique familiale.
Mme Laurence Cohen . - Avec ma collègue Cathy Apourceau-Poly, nous remettons en cause le transfert à la branche famille des indemnités journalières post-naissance, qui met à mal le fonctionnement de la sécurité sociale. Cela ne vise qu'à rééquilibrer les comptes entre branches au mépris de leurs spécificités et des cotisations des assurés.
Depuis la fin de l'universalité des allocations familiales, les excédents de la branche famille viennent compenser les déficits de l'assurance maladie. Nous combattons cette tendance. Est-ce bien votre cas aussi, comme le laisse croire la conclusion de votre rapport ?
Mme Catherine Deroche , présidente . - Oui, Élisabeth Doineau le reprécisera.
Mme Laurence Rossignol . - Je me réjouis de l'amendement de suppression de l'article 10 présenté par la rapporteure générale.
J'attire votre attention sur le changement de philosophie du congé de maternité postnatal : le transfert à la branche famille le désanitarise. Il n'est plus lié à l'état de santé de la mère, mais à un choix familial. C'est une pente glissante vers le recul de la prévention et de la prise en charge des jeunes femmes accouchées.
Par ailleurs, où se trouvent les dispositions relatives à l'augmentation de l'allocation de soutien familial (ASF) ?
M. Olivier Henno , rapporteur . - Elles seront prises par décret.
Mme Laurence Rossignol . - Souvenez-vous que nous avons discuté ici de la déconjugalisation de l'ASF. Je suis confrontée au dossier d'une femme veuve ayant 2 enfants, percevant environ 1 000 euros, y compris l'allocation d'invalidité, qui a rencontré un homme au revenu à peine plus élevé - 1 200 euros - avec un enfant de 16 ans, qui participe au loyer, mais pas à la prise en charge de ses deux enfants : trois ans après leur mise en couple, la caisse d'allocations familiales lui demande 5 000 euros de remboursement pour l'ASF indûment versée.
C'est une conséquence de ne pas avoir adopté notre proposition de loi sur ce sujet. Il est impossible à cette femme de rembourser ce montant. Les éventuels excédents de la branche famille devraient servir à autre chose que de rembourser les congés postnataux.
Mme Catherine Deroche , présidente . - Le fait de ne plus être seule entraîne en effet ces conséquences.
Mme Laurence Rossignol . - Un simple colocataire n'aurait pas les mêmes effets.
M. Olivier Henno , rapporteur . - Madame Cohen, la multiplicité des transferts remet en effet en cause une partie de notre protection sociale. C'est d'autant plus paradoxal que, lors de l'élection présidentielle, nous avions entendu des propos favorables à un service public de la petite enfance. Or, la branche famille se voit dépourvue des moyens de sa mise en oeuvre.
Madame Rossignol, vous soulevez une question juste, financière, mais pas seulement, sur les indemnités journalières. Il y a en effet une poussée de la société vers la déconjugalisation, même si l'ASF relève du décret.
M. Philippe Mouiller , rapporteur pour la branche autonomie . - La branche autonomie achève en cette fin d'année son deuxième exercice. Comme l'année dernière, son jeune âge n'appelle toutefois aucune bienveillance.
Comme l'année dernière, ce budget suscite d'abord notre déception, car nous n'avons pas été saisis d'un projet de loi consacré à l'autonomie, que l'on nous promet depuis le lancement de la concertation grand âge et autonomie, il y a trois ans ! Il a été repoussé, au mieux, à la fin des travaux du Conseil national de la refondation dédié au « bien vieillir » que le ministre a lancé le 11 octobre dernier.
Comme l'année dernière, à cette frustration succède la déception, qui tient moins à un manque d'effort financier qu'à un manque de projection pluriannuelle indispensable pour relever les défis de cette branche. Nous savons pourtant que l'évolution démographique des années à venir nécessitera des ressources supplémentaires pour financer des dépenses croissantes et que les besoins de recrutement sont criants. Ces dépenses supplémentaires devront pallier les manques actuels, que le Premier président de la Cour des comptes a soulignés devant notre commission en février et en octobre, et satisfaire les nouveaux besoins des années à venir.
Au premier abord, ce PLFSS pour 2023 se présente pourtant de façon positive pour la branche autonomie. Ainsi, l'objectif de dépense pour 2023 s'élève à 37,3 milliards d'euros, en augmentation de 5,3 % par rapport à l'année précédente. Les dépenses prévisionnelles au titre du financement des établissements ou services sociaux ou médico-sociaux (ESMS) atteindraient 30 milliards d'euros, en hausse de 6 %.
Mais, comme l'année dernière, ces hausses résultent principalement des revalorisations salariales mises en oeuvre dans le cadre du Ségur de la santé et leur extension à d'autres personnels non médicaux des établissements et services sociaux et médico-sociaux. Je ne peux que regretter que ces efforts budgétaires supplémentaires ne permettent toujours pas de traiter le cas de tous les oubliés du Ségur, pourtant indispensables au fonctionnement du secteur.
Outre les revalorisations salariales, le PLFSS pour 2023 prévoit plusieurs mesures pour renforcer les moyens des établissements d'hébergement pour personnes âgées dépendantes (Ehpad) et améliorer la prise en charge, notamment l'actualisation des coupes Pathos et le déploiement de centres de ressources territoriaux. Il comporte également des dispositions en faveur des personnes en situation de handicap : 110 millions d'euros de crédits pour la création de nouvelles places et près de 70 millions d'euros destinés à développer l'offre pour le public atteint de troubles du spectre de l'autisme, comme l'a indiqué, lors de son audition devant la commission des affaires sociales, le 11 octobre dernier, Mme Geneviève Darrieussecq, ministre déléguée chargée des personnes handicapées.
De cette brève présentation, nous pouvons retenir deux éléments positifs : des moyens budgétaires en augmentation et, surtout, plusieurs mesures visant à développer et renforcer le virage domiciliaire.
Les acteurs du secteur nous ont fait part de leurs inquiétudes sur deux points. Le premier est celui des recrutements. Un consensus existe sur la nécessité de renforcer l'encadrement pour améliorer la qualité de la prise en charge des résidents ce qui suppose, au-delà des moyens budgétaires, une réflexion sur les manières d'accroître l'attractivité du secteur. Dans ce contexte et alors que la Cour des comptes a estimé - fait rare - qu'il était nécessaire d'engager des moyens financiers supplémentaires, le Gouvernement a annoncé un plan d'embauche de 50 000 personnes en cinq ans. Toutefois, le démarrage est poussif : l'objectif fixé pour 2023 est de 3 000 recrutements. Ce choix soulève des interrogations légitimes sur les étapes à franchir pour atteindre l'objectif fixé à 5 ans. Cette première étape est justifiée par la nécessité de fixer un objectif crédible à un secteur qui rencontre des difficultés pour recruter.
Cependant, cela cristallise la situation. Le recrutement de ces 3 000 personnes supplémentaires ne provoquera ni une mobilisation générale en faveur de la résolution des problèmes rencontrés par le secteur ni une modification des dispositifs de formation professionnelle en direction de ce secteur. Or, le président de la Caisse nationale de solidarité pour l'autonomie (CNSA) nous a rappelé la semaine dernière que le rapport El Khomri estimait à 93 000 les besoins de postes supplémentaires pour les années 2020-2024 et considérait comme nécessaire de former 260 000 professionnels sur la même période afin de pourvoir les postes vacants. La mobilisation des filières de formation est donc indispensable afin de relever le défi des besoins à venir en termes de personnel.
Le second point qui doit retenir notre attention est un bouclier tarifaire permettant au secteur de faire face à l'évolution des prix, et notamment des prix de l'énergie. Ainsi, une enveloppe de 100 millions d'euros doit compenser les effets de l'inflation dans le domaine des soins. Les organisations représentatives des établissements ont toutefois fait part de leur inquiétude sur l'absence de mesures identifiées face à l'évolution des dépenses d'énergie. Il conviendrait que leur périmètre et leur portée soient connus rapidement afin de rassurer les acteurs.
J'en arrive au texte. Ce PLFSS tire les conséquences de l'affaire Orpea en sécurisant notre politique de contrôle. L'article 32 renforce ainsi, dans le prolongement des recommandations émises par nos collègues Michelle Meunier et Bernard Bonne, le contrôle des groupes privés multigestionnaires d'établissements et le pouvoir de contrôle de l'inspection générale des affaires sociales (Igas). Nos collègues de l'Assemblée nationale ont complété le texte initial en permettant à la Cour des comptes d'intervenir et notamment de contrôler les dépenses d'hébergement.
Enfin, les articles 32 bis et 32 ter majorent le montant des astreintes et des sanctions financières prononcées à l'encontre des Ehpad en cas de non-respect du code de l'action sociale et des familles.
L'article 33 est essentiellement technique : il sécurise la réforme du financement des services autonomie qui a commencé l'année dernière et rend obligatoire les transferts de données. Il permet à ces services de percevoir des financements complémentaires et détermine des mesures spécifiques de financement durant la période transitoire qui s'étend du 1 er janvier 2023 au 1 er janvier 2025.
L'article 34 consacre un temps dédié à l'accompagnement et au lien social en direction des bénéficiaires de l'allocation personnalisée d'autonomie (APA) à domicile : cela résume l'expectative dans laquelle nous nous trouvons face à ce PLFSS pour 2023. Nous ne pouvons que nous féliciter de cette disposition qui va améliorer la prise en charge des bénéficiaires de l'APA à domicile et réduire le fractionnement du travail des intervenants. Toutefois, elle suscite notre interrogation quant à la soutenabilité de son financement par les départements. Sous les effets conjugués du tarif plancher et de l'augmentation des besoins exprimés par les bénéficiaires, il est à craindre que le volume d'heures disponibles ne se réduise et que ces deux heures se substituent à des heures qui ne peuvent plus être prises en charge dans le plan d'aide initial.
L'article 35 simplifie les modalités de financement de l'habitat inclusif. Dans le prolongement des propositions du rapport Piveteau-Wolfrom, il prévoit la suppression progressive du forfait habitat inclusif au profit de l'aide à la vie partagée (AVP), c'est-à-dire d'une aide personnelle.
Ces mesures s'inscrivent dans la continuité de la réforme prévoyant la fusion des services d'aide et d'accompagnement à domicile (Saad), des services de soins infirmiers à domicile (Ssiad) et des services polyvalents d'aide et de soins à domicile (Spasad) dans une entité unique baptisée « services autonomie à domicile » et de l'instauration d'un tarif national d'intervention, points nodaux du chapitre autonomie du PLFSS pour 2022. Cela vient appuyer cette prise en charge à domicile à laquelle aspirent nos concitoyens en perte d'autonomie.
L'examen par l'Assemblée nationale a été l'occasion de compléter le texte avec 19 articles d'un intérêt variable. Outre les 2 articles relatifs au contrôle des Ehpad, 11 demandent des rapports. Sans me prononcer sur l'intérêt des sujets évoqués, je vous en demanderai la suppression.
L'article 33 ter organise la revalorisation annuelle du tarif plancher, qui passera à 23 euros en 2023. L'article 35 bis crée un parcours de rééducation et de réévaluation des enfants en situation de polyhandicap ou de paralysie cérébrale et l'article 35 ter propose une expérimentation visant à assurer un meilleur accompagnement des aidants.
Enfin, l'article 33 bis simplifie la forfaitisation de l'APA, l'article 33 ter harmonise la rédaction de deux articles du code de l'action sociale et des familles et l'article 33 quinquies clarifie la place de l'emploi d'un salarié à domicile, en emploi direct ou par l'intermédiaire d'une structure mandataire.
Avec ce PLFSS, le Gouvernement nous propose de poursuivre le virage domiciliaire, ce à quoi nous ne pouvons que souscrire. Cette démarche n'épuise cependant pas les enjeux que doit relever la branche autonomie, avec un effort en faveur de la création de ressources nouvelles et un début de vision pluriannuelle. Cette absence de vision est aussi la conséquence d'une absence de données susceptibles de piloter ces politiques publiques.
Certains enjeux structurants sont connus : démographie, attractivité du secteur et qualité de l'accueil. D'autres sont moins documentés. C'est le sens de l'amendement que je vous présenterai, qui crée un observatoire des besoins.
De même les enjeux de financement demeurent prégnants, notamment la compensation des dépenses engagées par les conseils départementaux, et avec eux les questions de gouvernance du secteur. C'est pourquoi je vous proposerai d'institutionnaliser le dialogue entre les différents partenaires sous la forme d'une conférence annuelle des générations et de l'autonomie, alimentant le travail du Parlement - cela avait d'ailleurs déjà eu lieu l'année dernière. Puisse-t-elle jouer le rôle qu'a la conférence nationale du handicap pour faire progresser la prise en charge des plus fragiles.
Il est impératif de maintenir les questions d'autonomie à l'agenda politique, pour qu'enfin des décisions de financement soient prises.
M. Daniel Chasseing . - On constate bien une augmentation de 6 %, mais il s'agit surtout d'une hausse des salaires qui laisse des oubliés du Ségur. Ainsi, dans une maison d'accueil spécialisée que je connais, la moitié des personnes ne touche pas les 183 euros prévus faute de titularisation, alors qu'elles sont au contact des pensionnaires.
Les coupes Pathos sont plutôt une bonne nouvelle.
Je rappelle que 3 000 recrutements dans les Ehpad, c'est moins d'un demi-emploi par établissement, alors que la dépendance augmente. Le découragement des aides-soignantes est souvent dû au fait qu'elles n'ont plus le temps de bien travailler. Je peux comprendre que le déficit impose un étalement, mais il faut au moins, comme l'a dit le rapporteur, fixer un objectif. Son amendement relatif à la conférence nationale va dans le bon sens.
Nous aurons besoin de motiver et de former des jeunes. Dans certains secteurs, des Ssiad et des Spasad doivent se réunir avec des Saad. Que deviendront ces derniers ?
M. René-Paul Savary . - Sur l'habitat inclusif, certaines personnes recrutées vont directement faire de l'aide à domicile. Les départements peuvent-ils agréer un système unique ? Qu'en est-il des appels d'offres des départements, procédure très complexe ?
M. Philippe Mouiller , rapporteur . - Monsieur Chasseing, c'est la première fois que l'État fait autant tout en créant tant d'insatisfaction, avec les Ségur I et II ou encore les mesures Laforcade... Cela s'explique par le manque de lisibilité.
La façon dont les Saad agiront en autonomie et en convention avec d'autres services comme les services infirmiers est en effet une question cruciale.
Monsieur Savary, de nombreux outils existent, comme la mutualisation des accompagnants des personnels en situation de handicap (APSH). Le système est souple. Cependant, en voulant simplifier, on a créé une machine à complexité avec ces appels à candidatures. Dès que l'ARS transfère des financements aux départements, il reste un point de négociation à traiter. Cela faisait partie de la « liste de courses » de Jean-Christophe Combe que nous avons évoquée avec lui alors que le PLFSS était déjà déposé.
Sur de nombreuses mesures, les paramètres de la négociation avec les départements ne sont pas clairs. Nous ne demandons pas à différer, parce que les départements sont prêts, mais il faut obliger la conférence des financeurs à avancer.
EXAMEN DES ARTICLES
Mme Élisabeth Doineau , rapporteure générale . - L'amendement n° 19 rétablit l'article d'approbation des comptes du dernier exercice clos tout en rectifiant les tableaux d'équilibre de l'ensemble des régimes obligatoires de base et du régime général conformément aux recommandations de la Cour des comptes, qui a refusé de certifier les comptes de la branche recouvrement du fait de la majoration non fondée des recettes 2021 de 5 milliards d'euros.
L'amendement n° 19 est adopté.
Mme Élisabeth Doineau , rapporteure générale . - L'amendement n° 20 rétablit l'article 2 et l'annexe A, qui contient le tableau patrimonial de la sécurité sociale pour le dernier exercice clos. Il reviendra au Gouvernement de tenir compte de la modification de l'article 1 er dans la suite de la navette.
L'amendement n° 20 est adopté.
Mme Élisabeth Doineau , rapporteure générale . - Cet amendement n° 21 établit l'article 3, qui rectifie le tableau d'équilibre des Robss et du FSV ainsi que l'objectif d'amortissement de la dette sociale pour 2022. Il est important que le Parlement prenne acte de l'évolution des prévisions de recettes, de dépenses et de solde.
Je regrette que le Gouvernement n'ait de nouveau pas pris la peine de consulter le Parlement en cours d'année, notamment au regard de la très forte hausse des dépenses des régimes obligatoires de base par rapport aux objectifs votés en LFSS pour 2022.
L'amendement n° 21 est adopté.
Mme Élisabeth Doineau , rapporteure générale . - Je vous propose avec l'amendement n° 22 de rétablir l'article portant la révision de l'Ondam 2022, disposition obligatoire de la partie rectificative d'un projet de loi de financement de la sécurité sociale et qui doit être discuté.
Alors que l'Ondam 2022 rectifié dépasse de 9,1 milliards d'euros le montant voté en loi initiale, la commission, en responsabilité, souhaite constater la nouvelle trajectoire de dépenses et entendre la justification par le Gouvernement des dépenses engagées.
L'amendement n° 22 est adopté.
Article 5
L'amendement rédactionnel n° 23 est adopté.
Mme Élisabeth Doineau , rapporteure générale . - La loi prévoit que les clients de prestataires perçoivent directement de l'Urssaf le montant des aides faisant l'objet de l'avance. Or, la LFSS pour 2022 a créé un dispositif spécifique de versement immédiat des aides aux clients de prestataires pour permettre aux Urssaf de verser directement au prestataire le montant des aides avancées. C'est par ce biais qu'a été mise en oeuvre la généralisation en 2022 du versement immédiat des aides fiscales aux clients de prestataires.
L'expérimentation devant être prolongée pour préparer l'avance des aides sociales ainsi que celle des aides fiscales aux personnes bénéficiant également des aides sociales, cet amendement n° 24 précise que le dispositif généralisé dédié aux clients de prestataires est utilisé dans le cadre expérimental.
L'amendement n° 24 est adopté, de même que l'amendement rédactionnel n° 25 .
Article 6
L'amendement rédactionnel n° 26 est adopté, de même que les amendements rédactionnels n os 27 et 28 .
Mme Élisabeth Doineau , rapporteure générale . - Dans le cadre du reversement par la MSA des cotisations collectées pour le compte de ses attributaires sur la base des sommes dues, et de la même manière que pour les attributaires des sommes collectées par les Urssaf, je propose avec l'amendement n° 29 que le taux de retenue pour charges inévitables de non-recouvrement soit fixé par arrêté ministériel, dans des conditions fixées par décret en Conseil d'État.
M. René-Paul Savary . - Il faudrait l'avis des organismes concernés.
L'amendement n° 29 est adopté, de même que l'amendement rédactionnel n° 30 .
Mme Élisabeth Doineau , rapporteure générale . - L'amendement n° 31 vise à lever toute ambiguïté au sujet des revenus sur lesquels sont assises les cotisations dues à la caisse de retraite et de prévoyance des clercs et employés de notaires (CRPCEN) par les notaires, leurs clercs et leurs employés, à savoir les revenus d'activité entrant dans l'assiette des cotisations du régime général.
L'amendement n° 31 est adopté, de même que l'amendement rédactionnel n° 32 .
Mme Élisabeth Doineau , rapporteure générale . - Dans un souci de lutte contre la désertification médicale, mon amendement n° 33 étend l'exonération des cotisations de retraite dues au titre de 2023 des médecins retraités reprenant une activité libérale en cette qualité à l'ensemble des professionnels de santé, pour un an seulement.
M. Jean-Marie Vanlerenberghe . - Quel est le coût de cette proposition ?
Mme Élisabeth Doineau , rapporteure générale . - Il s'élève à 200 millions d'euros, pour les médecins seulement. Je n'ai pas d'éléments chiffrés pour les autres. Tout dépendra du décret.
L'amendement n° 33 est adopté.
Mme Élisabeth Doineau , rapporteure générale . - L'amendement n° 34 de clarification reprend un dispositif présenté par notre collègue Thomas Mesnier à l'Assemblée nationale.
L'amendement n° 34 est adopté.
Mme Élisabeth Doineau , rapporteure générale . - L'amendement n° 35 rétablit la version initiale de l'article 8. En effet, la nouvelle rédaction introduite par le Gouvernement va beaucoup moins loin que la version initiale dans le rapprochement de la fiscalité applicable aux tabacs à chauffer de celle applicable aux cigarettes.
M. Jean-Marie Vanlerenberghe . - Pourquoi sont-ils revenus sur cette rédaction ?
Mme Catherine Procaccia . - Le ministre nous avait fait une réponse erronée, en ayant notamment confondu cigarette électronique et tabacs à chauffer. Je vous proposerai un amendement contre les puffs.
Mme Élisabeth Doineau , rapporteure générale . - La première version était moins arbitraire, s'appliquant de la même façon à toutes les addictions au tabac.
M. René-Paul Savary . - Toutes ne sont pas aussi nocives.
Mme Catherine Deroche , présidente . - Le débat se poursuivra en séance...
L'amendement n° 35 est adopté.
Articles additionnels après l'article 8
Mme Élisabeth Doineau , rapporteure générale . - L'amendement n° 36 tend à instaurer une contribution de solidarité des organismes complémentaires d'assurance maladie (Ocam), dont le produit serait affecté à la Cnam, comme le Sénat le propose depuis longtemps, afin de compenser l'augmentation tendancielle de la part de l'assurance maladie obligatoire dans l'ensemble des dépenses de santé, en dehors même du contexte exceptionnel de l'épidémie de covid-19.
Il concrétise l'intention exprimée par le Gouvernement de faire contribuer les Ocam à la hausse des dépenses d'assurance maladie, qui ne trouve aucune traduction dans ce PLFSS. Le rendement de cette contribution serait de 300 millions d'euros par an, le double des 150 millions d'euros évoqués par le Gouvernement, soit un taux de 0,8 %.
L'amendement n° 36 est adopté.
Mme Corinne Imbert , rapporteure . - L'article 27 prévoit que, à défaut d'accord avant le 1 er février 2023 entre l'assurance maladie et les biologistes médicaux, un arrêté fixera une baisse pérenne de cotation des actes de biologie médicale non liés à la covid-19.
En lieu et place de cette mesure, pour 2023, l'amendement n° 37 crée une contribution exceptionnelle assise sur les sommes versées en 2021 par l'Assurance maladie aux laboratoires de biologie médicale au titre de la prise en charge du dépistage de la covid-19 en contrepartie du chiffre d'affaires réalisé par le secteur en raison de la crise sanitaire. Elle serait plus juste, car acquittée en proportion des sommes reçues de l'Assurance maladie. Je précise que dans l'annexe B, le Gouvernement a prévu un même prélèvement de 250 millions d'euros pour 2024 à 2026, alors que nous nous éloignons de la covid-19.
En 2021, le remboursement, au profit des laboratoires, du dépistage de la covid-19 s'élève à 2,7 milliards d'euros. Il est ainsi proposé de fixer le taux de la contribution à 9,17 % afin de générer un produit de 250 millions d'euros.
Mme Catherine Deroche , présidente . - Le Gouvernement en profite surtout pour faire baisser la lettre clé B - le B - alors que nous faisons en sorte de le préserver.
M. Alain Milon . - Le Gouvernement a fait prendre en charge par la seule assurance maladie 100 % des dépenses liées aux tests et aux vaccins. Que l'on mette les biologistes à contribution, pourquoi pas, mais il faut aussi se tourner vers les Ocam, qui ont touché de l'argent. Les 300 millions d'euros proposés précédemment restent cependant une goutte d'eau.
M. Jean-Marie Vanlerenberghe . - Nous avions déjà demandé 2 milliards d'euros.
Mme Élisabeth Doineau , rapporteure générale . - Les 2 milliards d'euros que nous avions demandés pour 2020-2021 se sont finalement réduits à 1,5 milliard d'euros.
Mme Catherine Deroche , présidente . - Nous proposons le doublement des 150 millions d'euros évoqués par le Gouvernement. Les laboratoires ont proposé de prendre en charge une partie du remboursement. Tout cela n'est pas honnête de la part du Gouvernement : baisser le B n'a rien à voir avec le dépistage.
Mme Corinne Imbert , rapporteure . - Le Gouvernement a présenté cette mesure comme pérenne, ce qui est injuste, car il était prescripteur et avait fixé les tarifs. C'est pourquoi cet amendement n'intervient que pour une durée limitée.
M. Jean-Marie Vanlerenberghe . - Le Gouvernement mélange les choses : il y a des soins inutiles et redondants, et les biologistes sont en cause. Nous essayons de rectifier la situation, mais les sommes en jeu sont nettement supérieures.
M. René-Paul Savary , rapporteur . - Sans oublier la prescription.
M. Jean-Marie Vanlerenberghe . - En effet, bien souvent le biologiste ne fait qu'appliquer la prescription.
Mme Catherine Deroche , présidente . - Tout cela n'est pas satisfaisant.
L'amendement n° 37 est adopté.
Article 9
L'amendement rédactionnel n° 38 est adopté.
Mme Élisabeth Doineau , rapporteure générale . - Bien que pertinentes sur le fond, les dispositions relatives au régime de responsabilité des médecins régulateurs du service d'accès aux soins (SAS) n'auraient d'effet ni sur les recettes ni sur les dépenses des régimes obligatoires de base de sécurité sociale et n'entrent donc pas dans le champ des lois de financement de la sécurité sociale tel que défini par la loi organique. L'amendement n° 39 les supprime.
L'amendement n° 39 est adopté.
Mme Corinne Imbert , rapporteure . - Avec l'amendement n° 40 , la commission souhaite introduire une progressivité de la fiscalité en cas de dépassement du montant Z, sur le modèle de la clause de sauvegarde du médicament.
L'amendement n° 40 est adopté.
Mme Corinne Imbert , rapporteure . - Conformément à la position constante de la commission, l'amendement n° 41 supprime l'article 9 ter , qui est une demande de rapport.
L'amendement n° 41 est adopté.
Mme Élisabeth Doineau , rapporteure générale . - L'amendement n° 42 supprime le transfert de charges de 2 milliards d'euros de la branche maladie à la branche famille.
L'amendement n° 42 est adopté.
Mme Élisabeth Doineau , rapporteure générale . - L'amendement n° 43 a pour objet de rejeter le principe de non-compensation à la sécurité sociale du coût la prime de partage de la valeur, inséré dans le texte par le Gouvernement sans que les députés aient pu se prononcer.
L'affirmation d'un tel principe est pour le moins prématurée alors que, selon la loi du 16 août 2022, le Gouvernement doit remettre un rapport au Parlement avant le 31 décembre 2024 évaluant l'effet de substitution de la prime. Ce n'est qu'après une étude sérieuse que les pouvoirs publics pourront décider de la nécessité ou non d'établir une compensation du coût de cette prime.
L'amendement n° 43 est adopté.
Mme Élisabeth Doineau , rapporteure générale . - L'amendement n° 44 étend la réduction de cotisations sociales au titre des heures supplémentaires dont bénéficient les entreprises de 20 à 249 salariés aux rachats de RTT (réduction du temps de travail) effectués par ces mêmes salariés avant le 31 décembre 2025.
L'amendement n° 44 est adopté.
Mme Élisabeth Doineau , rapporteure générale . - L'amendement n° 45 supprime l'annexe B du PLFSS. Nous avons déjà dit à quel point ses estimations nous semblaient pour le moins optimistes.
L'amendement n° 45 est adopté.
Mme Corinne Imbert , rapporteure . - L'amendement n° 46 précise que les prestations en espèces maladie versées aux micro-entrepreneurs exerçant une profession libérale sont concernées par le mode de calcul dérogatoire sur la base du chiffre d'affaires ou des recettes brutes, dès lors qu'elles le sont en pratique.
L'amendement n° 46 est adopté.
Mme Corinne Imbert , rapporteure . - L'amendement n° 47 précise la nature des rendez-vous de prévention prévus par cet article, en les renommant « consultations » et en proscrivant le recours à la télémédecine, afin que le service rendu à l'assuré ressemble bien à un examen de santé.
Il tend aussi à objectiver le séquençage du parcours de prévention, en sollicitant le Haut Conseil de la santé publique pour déterminer les éléments déclencheurs de ces examens. En particulier, nous avons reçu des remarques sur les âges retenus.
L'amendement n° 47 est adopté.
Mme Corinne Imbert , rapporteure . - L'amendement n° 48 supprime la dispense de ticket modérateur pour les consultations effectuées après l'âge de 25 ans afin de faire participer les organismes complémentaires au financement des consultations de prévention et l'effort « d'aller-vers » à destination des personnes éloignées des soins.
Dans l'annexe B, le Gouvernement prévoit un taux de recours faible, de 15 %. Les organismes complémentaires seront primordiaux pour y recourir davantage.
L'amendement n° 48 est adopté.
Mme Corinne Imbert , rapporteure . - L'amendement n° 49 reprend des dispositions proposées lors de l'examen du PLFSS pour 2022, qui précisaient la faculté pour l'assurance maladie d'envoyer des informations ciblées aux assurés et tendaient à sécuriser la transmission de données entre professionnels de santé.
Présentées en article additionnel, elles avaient alors été déclarées irrecevables faute d'impact sur les comptes. Toutefois, elles se rattachent directement à l'article 17.
L'amendement n° 49 est adopté.
Mme Corinne Imbert , rapporteure . - La Haute Autorité de santé (HAS) va revoir sa position en recommandant le dépistage systématique de la drépanocytose. C'est pourquoi l'amendement n° 50 supprime une expérimentation qui n'apparaît plus opportune.
L'amendement n° 50 est adopté.
Mme Corinne Imbert , rapporteure . - L'amendement n° 51 supprime la précision, ajoutée à l'Assemblée nationale, relative à l'information accompagnant la délivrance de la contraception d'urgence, qui relève du pouvoir réglementaire.
L'amendement n° 51 est adopté.
Mme Corinne Imbert , rapporteure . - Comme le constatait la Cour des comptes dans le rapport sur l'application des lois de financement de la sécurité sociale (Ralfss) 2022, les conséquences des conventions médicales ne sont pas constatées en temps utile par le Parlement. L'amendement n° 52 remplace donc le délai de six mois nécessaire avant l'entrée en vigueur d'une mesure conventionnelle dépensière par une condition tenant à l'adoption d'un projet de loi de financement tenant compte des conséquences des mesures dépensières sur la trajectoire des dépenses d'assurance maladie.
L'amendement n° 52 est adopté.
Mme Corinne Imbert , rapporteure . - L'amendement n° 53 vise à permettre aux ministres chargés de la sécurité sociale et de la santé de s'opposer à l'entrée en vigueur d'une convention dont les conséquences financières remettraient en cause de manière substantielle la trajectoire des dépenses d'assurance maladie votée par le Parlement.
La Cour des comptes a relevé, dans le Ralfss 2022, que le coût financier des conventions ne figurait pas parmi les motifs justifiant une opposition des ministres, alors qu'elles sont un élément structurant des dépenses de soins de ville.
L'amendement n° 53 est adopté.
Mme Corinne Imbert , rapporteure . - L'amendement n° 54 supprime la disposition selon laquelle certaines mesures dépensières de la prochaine convention médicale seront, par dérogation aux dispositions du code de la sécurité sociale, d'application immédiate. En effet, le Parlement ne sera en mesure de se prononcer sur ce caractère immédiat que lorsque ces mesures auront été négociées et estimées.
L'amendement n° 54 est adopté.
Mme Corinne Imbert , rapporteure . - La durée d'un an prévue pour l'expérimentation autorisant les infirmiers à signer les actes de décès n'est pas suffisante pour juger de l'efficacité et de la pertinence de ce nouveau partage des compétences. C'est pourquoi l'amendement n° 55 l'étend à trois ans. En contrepartie, il ramène le périmètre à trois régions.
L'amendement n° 55 est adopté.
Mme Corinne Imbert , rapporteure . - L'amendement n° 56 prévoit que le décret fixant les modalités de l'expérimentation sera pris après avis de la HAS, de l'Ordre des médecins et de l'Ordre des infirmiers. Cette bonne mesure doit être préparée en concertation avec les professionnels concernés et après évaluation des bonnes pratiques à retenir.
L'amendement n° 56 est adopté.
Mme Corinne Imbert , rapporteure . - L'amendement n° 57 remplace l'article 23 par le dispositif de la proposition de loi de M. Bruno Retailleau adoptée par le Sénat le 18 octobre dernier, qui poursuit le même objectif.
L'amendement n° 57 est adopté.
Mme Corinne Imbert , rapporteure . - L'amendement n° 58 supprime le guichet unique d'accompagnement des médecins dans leurs démarches administratives, ajouté par nos collègues députés. D'une part, il n'est pas certain qu'une telle structure relève de la meilleure architecture. D'autre part et surtout, une telle précision ne semble pas de niveau législatif. Enfin, dans certains départements, il existe déjà un dispositif similaire au sein des CPAM.
L'amendement n° 58 est adopté.
Mme Corinne Imbert , rapporteure . - L'amendement n° 59 supprime l'article 24 bis , qui étend aux chirurgiens-dentistes, aux sages-femmes et aux infirmiers la permanence des soins ambulatoires (PDSA). Si l'idée est intéressante et si l'interprofessionnalité doit être encouragée, un article additionnel au détour du PLFSS n'est pas le moyen approprié de délibérer d'une mesure aussi structurante.
De plus, les modalités de mise en oeuvre du dispositif demeurent largement inconnues : les autres professions de santé auraient-elles vocation à se substituer aux médecins de garde ? Quels sont les besoins réels et justifient-ils une telle présence ? Comment s'assurer de la bonne coordination de ces professionnels et de la qualité des soins ?
En toute hypothèse, une telle mesure doit faire l'objet d'une concertation en amont : les ordres et organisations professionnelles représentatives devraient être consultés.
Mme Catherine Deroche , présidente . - Sur ce sujet, la proposition de loi Rist 2 est prévue pour la fin novembre.
L'amendement n° 59 est adopté.
Mme Corinne Imbert , rapporteure . - L'amendement n° 60 supprime l'article 24 ter , qui prévoit d'expérimenter l'accès direct aux infirmiers en pratique avancée. En effet, c'est le sujet de l'article 1 er de la proposition de loi de notre collègue députée Stéphanie Rist, mentionnée par Catherine Deroche.
L'amendement n° 60 est adopté.
Mme Corinne Imbert , rapporteure . - L'amendement n° 61 confie la compétence d'organisation des consultations avancées dans les zones sous-denses aux ARS plutôt qu'aux conseils départementaux de l'Ordre des médecins, qui n'ont qu'une fonction de régulation, non d'organisation.
L'amendement n° 61 est adopté.
Mme Corinne Imbert , rapporteure . - L'article 25 encadre l'intérim médical et paramédical en début de carrière. Cependant, alors que l'intérim fragilise dangereusement les équipes, la préservation de la qualité des soins passe pour tous les professionnels, au-delà des seuls jeunes diplômés, par une pratique en activité stable.
Aussi, l'amendement n° 62 vise ainsi à ce que l'intérim ne soit ouvert, dans le cadre de contrats de mise à disposition, qu'à des professionnels ayant exercé récemment dans le cadre de contrats classiques, même à durée déterminée. L'appréciation de la durée d'exercice sur les douze derniers mois tient compte de l'exercice préalable.
L'amendement n° 62 est adopté.
Mme Corinne Imbert , rapporteure . - L'amendement n° 63 assortit l'extension de l'interdiction au champ des établissements sociaux et médico-sociaux de sanctions.
L'amendement n° 63 est adopté.
Mme Corinne Imbert , rapporteure . - Alors que les établissements, publics comme privés, font face à des manques de personnels, ils sont mis en concurrence par le jeu de l'intérim médical. Aussi l'amendement n° 64 prévoit-il que les ARS assurent une mission de soutien aux établissements en leur permettant de lui déclarer des besoins en personnels de nature à remettre en cause leur activité.
L'ARS appuierait alors les établissements, s'assurant en amont d'un vivier de renforts disponibles en lien avec des sociétés d'intérim, et financerait certains contrats. Les contrats demeureraient conclus à l'initiative des établissements.
L'amendement n° 64 est adopté.
Article additionnel après l'article 25
Mme Corinne Imbert , rapporteure . - Le Gouvernement a prolongé jusqu'au 31 décembre 2022 la garantie de financement accordée aux établissements de santé, garantie reconduite par simple arrêté ministériel.
L'amendement n° 65 lui apporte donc une sécurité juridique. Toutefois, il s'agit aussi d'interpeller le Gouvernement sur l'opportunité de dispositifs transitoires à l'expiration de cette garantie.
L'amendement n° 65 est adopté.
Mme Corinne Imbert , rapporteure . - L'amendement n° 66 supprime l'article 25 bis , qui porte sur les règles d'autorisations d'activités de soins et d'équipements matériels lourds et ne relève donc pas d'une loi de financement de la sécurité sociale.
L'amendement n° 66 est adopté.
Mme Corinne Imbert , rapporteure . - L'amendement n° 67 supprime l'article 26 bis , qui impose au Gouvernement de définir chaque année la liste des prestations et des actes dont la hiérarchisation dans la nomenclature et les tarifs doivent être prioritairement révisés lors de l'année suivante.
L'amendement n° 67 est adopté.
Mme Corinne Imbert , rapporteure . - L'amendement n° 68 encadre le développement de la biologie médicale délocalisée en prévoyant que les conditions pour définir les catégories de lieux d'analyse de biologie médicale garantissent la qualité de cette analyse et tiennent compte de l'offre déjà présente sur le territoire.
La biologie médicale délocalisée peut être un atout, mais les automates pour examens en biologie médicale délocalisée (EBMD) ne doivent pas être implantés au détriment de la qualité des examens.
L'amendement n° 68 est adopté.
Mme Corinne Imbert , rapporteure . - L'amendement n° 69 prévoit, au sein de la convention entre les biologistes médicaux et l'Assurance maladie, des orientations pluriannuelles d'évolution des dépenses de biologie médicale et les mécanismes de maîtrise concourant à leur respect.
L'amendement n° 69 est adopté.
Mme Corinne Imbert , rapporteure . - L'amendement n° 70 supprime l'économie pérenne de 250 millions d'euros demandée aux biologistes médicaux, réintroduite dans un article additionnel.
L'amendement n° 70 est adopté.
Mme Corinne Imbert , rapporteure . - L'amendement n° 71 supprime l'article 27 bis , qui crée notamment une nouvelle commission au sein de la HAS et est irrecevable au titre de la LOLFSS.
L'amendement n° 71 est adopté.
Mme Corinne Imbert , rapporteure . - L'amendement n° 72 prévoit, au sein du référentiel que devra établir la HAS, des critères d'accessibilité des téléconsultations, pour prendre en compte les difficultés des personnes en situation de handicap.
L'amendement n° 72 est adopté.
Mme Corinne Imbert , rapporteure . - L'amendement n° 73 encadre la téléconsultation afin de rappeler la nécessaire inscription des actes dans le parcours de soins et de ne pas permettre une prise en charge par l'assurance maladie plus importante pour les actes en téléconsultation que pour les consultations physiques.
Enfin, il s'agit d'éviter les abus en plafonnant le nombre de consultations sur une période donnée et en inscrivant le principe de l'alternance avec les consultations classiques, selon le type d'acte.
M. René-Paul Savary . - Quel serait le coût de cet amendement ?
Mme Corinne Imbert , rapporteure . - Il ne s'agit que des conditions de prise en charge. Nous avions été surpris que des téléconsultations soient davantage prises en charge que des consultations physiques.
L'amendement n° 73 est adopté, de même que l'amendement rédactionnel n° 74 .
Mme Corinne Imbert , rapporteure . - L'amendement n° 75 encadre l'implantation des cabines de téléconsultation en les soumettant à l'autorisation de l'ARS selon leur localisation. Il s'agit notamment de mettre fin aux implantations en supermarché, voire dans les couloirs de la RATP...
L'amendement n° 75 est adopté, de même que l'amendement rédactionnel n° 76 .
Mme Corinne Imbert , rapporteure . - L'amendement n° 77 supprime l'affectation de la recette des pénalités au sixième sous-objectif de l'Ondam, qui ne revêt aucune portée juridique.
L'amendement n° 77 est adopté.
Mme Corinne Imbert , rapporteure . - L'amendement n° 78 supprime l'extension des remises unilatéralement décidées par le CEPS. Il nous a indiqué que ces remises n'étaient pas utilisées s'agissant du médicament. Elles nuisent au climat de négociation et reviennent sur le principe d'une régulation négociée avec le secteur. Le dialogue est toujours préférable.
L'amendement n° 78 est adopté.
Mme Corinne Imbert , rapporteure . - L'amendement n° 79 supprime une demande de rapport.
L'amendement n° 79 est adopté.
M. Philippe Mouiller , rapporteur . - L'amendement n° 80 précise et harmonise ce que sont des excédents « qui ne sont pas justifiés par ses conditions d'exploitation », en vue d'avoir des pratiques communes sur l'ensemble du territoire.
L'amendement n° 80 est adopté.
Article additionnel après l'article 32
M. Philippe Mouiller , rapporteur . - L'amendement n° 81 précise les mesures mises en place dans les contrats pluriannuels d'objectifs et de moyens (CPOM) en matière de maîtrise des risques professionnels, dans la lignée du rapport de la Cour des comptes.
L'amendement n° 81 est adopté.
M. Philippe Mouiller , rapporteur . - L'amendement n° 82 supprime une demande de rapport.
L'amendement n° 82 est adopté.
M. Philippe Mouiller , rapporteur . - L'amendement n° 83 supprime une autre demande de rapport.
L'amendement n° 83 est adopté.
M. Philippe Mouiller , rapporteur . - Cet article est une nouvelle demande de rapport. Par conséquent, l'amendement n° 84 le supprime.
L'amendement n° 84 est adopté.
Article additionnel après l'article 33
M. Philippe Mouiller , rapporteur . - L'amendement n° 85 crée un observatoire du soutien à l'autonomie, dans le champ de compétences de la CNSA.
L'amendement n° 85 est adopté.
M. Philippe Mouiller , rapporteur . - L'amendement n° 86 supprime une demande de rapport.
L'amendement n° 86 est adopté.
M. Philippe Mouiller , rapporteur . - L'amendement n° 87 supprime une nouvelle demande de rapport.
L'amendement n° 87 est adopté.
M. Philippe Mouiller , rapporteur . - L'amendement n° 88 supprime une autre demande de rapport.
L'amendement n° 88 est adopté.
M. Philippe Mouiller , rapporteur . - L'amendement n° 89 supprime une demande de rapport.
L'amendement n° 89 est adopté.
Article additionnel après l'article 35
M. Philippe Mouiller , rapporteur . - L'amendement n° 90 crée une conférence nationale des générations de l'autonomie.
L'amendement n° 90 est adopté.
M. Philippe Mouiller , rapporteur . - L'amendement n° 91 supprime une autre demande de rapport.
L'amendement n° 91 est adopté.
M. Philippe Mouiller , rapporteur . - L'amendement n° 92 supprime une demande de rapport.
L'amendement n° 92 est adopté.
M. Philippe Mouiller , rapporteur . - L'amendement n° 93 supprime une nouvelle demande de rapport.
L'amendement n° 93 est adopté.
M. Philippe Mouiller , rapporteur . - Je vous propose encore, avec l'amendement n° 94 , de supprimer une demande de rapport.
L'amendement n° 94 est adopté.
M. Olivier Henno , rapporteur . - L'amendement n° 95 suspend le versement du CMG au foyer qui ne s'acquitte pas du salaire de l'assistante maternelle ou de la personne employée pour une garde d'enfant à domicile.
L'amendement n° 95 est adopté, de même que l'amendement rédactionnel n° 96 .
M. Olivier Henno , rapporteur . - Le plafond limitant le tarif horaire des micro-crèches pour que les familles puissent en retour bénéficier du CMG structure est fixé à 10 euros par heure et n'a pas évolué depuis 2016. L'amendement n° 97 vise à remédier à cette situation, en prévoyant que le Gouvernement fixe chaque année ce plafond pour qu'il ne soit plus limité de la sorte.
L'amendement n° 97 est adopté.
M. Olivier Henno , rapporteur . - L'amendement n° 98 prévoit un alignement pérenne des conditions d'accès des fonctionnaires au congé de présence parentale sur celles des salariés.
L'amendement n° 98 est adopté.
M. Olivier Henno , rapporteur . - L'amendement n° 99 supprime l'article 36 quater , qui se borne à modifier le caractère explicite de l'accord du service du contrôle médical sur la demande de renouvellement d'un congé du proche aidant et est donc sans incidence sur les comptes de la sécurité sociale.
L'amendement n° 99 est adopté.
M. Olivier Henno , rapporteur . - L'amendement n° 100 supprime l'article 37, qui crée une obligation légale consistant à faire peser des coûts de trésorerie disproportionnés aux employeurs, y compris pour les très petites entreprises (TPE) et pour les petites et moyennes entreprises (PME), notamment avec les congés maternité, d'adoption et de paternité.
L'amendement n° 100 est adopté.
M. Olivier Henno , rapporteur . - L'amendement n° 101 supprime une demande de rapport.
L'amendement n° 101 est adopté.
Division additionnelle après l'article 37 bis
M. René-Paul Savary , rapporteur . - L'amendement n° 102 institue une convention nationale pour l'emploi des seniors et la sauvegarde du système de retraites réunissant des représentants des partenaires sociaux, de l'État et des associations familiales et de retraités, ainsi que des personnalités qualifiées. Elle devra proposer des mesures favorisant le maintien des seniors dans l'emploi, garantissant la prise en compte de la pénibilité du travail, du handicap et des carrières longues, harmonisant les règles d'attribution des pensions de réversion et des majorations de pension pour enfants, tendant à assurer l'égalité professionnelle entre les femmes et les hommes et permettant de ramener la branche vieillesse à l'équilibre d'ici à dans dix ans.
Ces préconisations devraient être émises avant le 1 er janvier 2024 pour prendre des mesures financières afin d'éviter aux générations futures de devoir travailler au-delà de 65 ans, à savoir. Cela inclut le maintien de l'âge d'obtention automatique du taux plein à 67 ans et l'extension de la durée d'assurance nécessaire pour l'obtention d'une pension à taux plein à 43 annuités dès la génération 1967, ainsi que le report progressif de l'âge d'ouverture des droits à 64 ans à compter de la génération 1967 et la convergence des régimes spéciaux vers ces paramètres avant 2033.
L'amendement n° 102 est adopté.
Mme Pascale Gruny , rapporteur . - L'amendement n° 103 apporte une précision sur les modalités du calcul des rentes AT-MP versées aux non-salariés agricoles.
L'amendement n° 103 est adopté.
Mme Pascale Gruny , rapporteur . - L'amendement n° 104 précise que la revalorisation des rentes pour incapacité permanente des non-salariés agricoles a lieu à la même date que celle des autres rentes AT-MP, soit le 1 er avril.
L'amendement n° 104 est adopté.
Article 40 bis
L'amendement de coordination n° 105 est adopté.
M. René-Paul Savary , rapporteur . - L'amendement n° 106 apporte une précision rédactionnelle.
L'amendement n° 106 est adopté.
Article 41
L'amendement rédactionnel n° 107 est adopté, de même que l'amendement rédactionnel n° 108 .
Mme Corinne Imbert , rapporteure . - L'amendement n° 109 encadre les arrêts de travail prescrits en téléconsultation en prévoyant une durée maximale et en en limitant le renouvellement à une nouvelle prescription par consultation physique.
L'amendement n° 109 est adopté.
Mme Corinne Imbert , rapporteure . - L'article 43 étant présenté comme une mesure emblématique du PLFSS, l'amendement n° 110 en avance la date d'entrée en vigueur de trois mois.
L'amendement n° 110 est adopté.
M. René-Paul Savary , rapporteur. - L'amendement n° 111 apporte une précision rédactionnelle.
L'amendement n° 111 est adopté.
M. René-Paul Savary , rapporteur. - L'amendement n° 112 précise que les pénalités prononcées par la CPAM sont proportionnelles aux sommes indûment prises en charge.
L'amendement n° 112 est adopté.
Mme Corinne Imbert , rapporteure . - L'amendement n° 113 prévoit la fixation par la loi du montant des dotations de la sécurité sociale à l'ensemble des fonds et organismes qu'elle subventionne. Les demandes devront ainsi être justifiées au premier euro devant le Parlement. Il s'agit d'un principe de base de bonne gestion des finances publiques, dont l'application de longue date pour les finances de l'État n'empêche le bon fonctionnement d'aucun opérateur. Tout texte législatif pourrait rectifier le montant de la dotation en cours d'exercice si nécessaire, même si le dépôt d'un « collectif social » serait la meilleure manière de procéder.
En outre, il octroie formellement cette dotation pour Santé publique France, alors que l'agence fait l'objet depuis 2020 de dotations exceptionnelles de plusieurs milliards d'euros par an qui dévoient le principe d'autorisation parlementaire de la dépense. Il est ménagé une dotation exceptionnelle correspondant à la « provision » inscrite dans l'Ondam 2023.
L'amendement n° 113 est adopté.
Article 46 bis
L'amendement rédactionnel n° 114 est adopté.
Article additionnel après l'article 47
Mme Corinne Imbert , rapporteure . - La commission avait souhaité, dans le cadre de la révision de la LOLFSS, des clauses de retour devant le Parlement en cas d'écart constaté en cours d'exercice par rapport aux trajectoires de recettes ou de dépenses votées.
Aussi l'amendement n° 115 tend-il à préciser cette exigence dans le cas de l'Ondam 2023. Un dépassement de l'ordre de 2,5 milliards d'euros conduirait le Gouvernement à venir présenter à la commission des affaires une trajectoire actualisée sur laquelle elle serait chargée d'émettre un avis. Pour rappel, l'Ondam 2022 est révisé dans ce PLFSS de plus de 9 milliards d'euros sans que ces dépenses, anticipées dès avril, aient été présentées devant le Parlement.
L'amendement n° 115 est adopté.
Mme Corinne Imbert , rapporteure . - Pour la troisième année consécutive, le Gouvernement prévoit que le « comité d'alerte » n'aura plus à alerter en cas de dépassement du montant voté cette année dans le cas où le dépassement résulte de la crise. Ce rôle d'alerte n'est donc plus d'actualité. L'amendement n° 116 change donc sa dénomination en « comité de suivi de l'Ondam ».
L'amendement n° 116 est adopté.
Mme Pascale Gruny , rapporteur . - L'amendement n° 117 abaisse le transfert de la branche AT-MP vers la branche maladie à 1 milliard d'euros.
L'amendement n° 117 est adopté.
M. René-Paul Savary , rapporteur. - L'amendement n° 118 apporte une précision rédactionnelle.
L'amendement n° 118 est adopté.
La commission propose au Sénat d'adopter le projet de loi de financement de la sécurité sociale, sous réserve de l'adoption de ses amendements.
TABLEAU DES AMENDEMENTS ADOPTÉS PAR LA COMMISSION
|
Auteur |
N° |
Objet |
|
Article 1
er
(supprimé)
|
||
|
Mme DOINEAU |
19 |
Rétablissement de l'article en intégrant les corrections demandées par la Cour des comptes |
|
Article 2
(supprimé)
|
||
|
Mme DOINEAU |
20 |
Rétablissement de l'article |
|
Article 3 (supprimé)
|
||
|
Mme DOINEAU |
21 |
Rétablissement de l'article |
|
Article 4 (supprimé)
|
||
|
Mme DOINEAU |
22 |
Rétablissement de l'article portant révision de l'Ondam 2022 |
|
Article 5
|
||
|
Mme DOINEAU |
23 |
Amendement rédactionnel |
|
Mme DOINEAU |
24 |
Amendement de coordination |
|
Mme DOINEAU |
25 |
Amendement rédactionnel |
|
Article 6
|
||
|
Mme DOINEAU |
26 |
Amendement rédactionnel |
|
Mme DOINEAU |
27 |
Amendement rédactionnel |
|
Mme DOINEAU |
28 |
Amendement rédactionnel |
|
Mme DOINEAU |
29 |
Fixation par décret des conditions de fixation du taux de retenue pour charges de non-recouvrement appliqué par la CCMSA aux sommes dues à ses attributaires |
|
Mme DOINEAU |
30 |
Amendement rédactionnel |
|
Mme DOINEAU |
31 |
Amendement rédactionnel |
|
Mme DOINEAU |
32 |
Amendement rédactionnel |
|
Article 7
sexies
|
||
|
Mme DOINEAU |
33 |
Extension de l'exonération des cotisations de retraite dues au titre de 2023 à l'ensemble des professionnels de santé libéraux en cumul emploi-retraite dont les revenus d'activité sont inférieurs à un seuil fixé par décret |
|
Article 7
septies
|
||
|
Mme DOINEAU |
34 |
Amendement de précision rédactionnelle |
|
Article 8
|
||
|
Mme DOINEAU |
35 |
Retour à la rédaction initiale de l'article |
|
Article additionnel après l'article 8 |
||
|
Mme DOINEAU |
36 |
Création d'une contribution de solidarité des organismes complémentaires d'assurance maladie |
|
Mme DOINEAU |
37 |
Contribution exceptionnelle des laboratoires de biologie médicale pour 2023 |
|
Article 9
|
||
|
Mme DOINEAU |
38 |
Amendement rédactionnel |
|
Mme DOINEAU |
39 |
Suppression des dispositions relatives au régime de responsabilité des médecins régulateurs du SAS |
|
Article 9
bis
|
||
|
Mme IMBERT |
40 |
Introduction d'une progressivité dans la clause de sauvegarde des dispositifs médicaux |
|
Article 9
ter
|
||
|
Mme IMBERT |
41 |
Suppression de l'article |
|
Article 10
|
||
|
Mme DOINEAU |
42 |
Suppression du transfert de charges de 2 milliards d'euros de la branche maladie à la branche famille |
|
Mme DOINEAU |
43 |
Suppression du principe de non-compensation à la sécurité sociale du coût de la prime de partage de la valeur |
|
Article 11
bis
|
||
|
Mme DOINEAU |
44 |
Application de la réduction de cotisations sociales au titre des heures supplémentaires dont bénéficient les entreprises de 20 à 249 salariés aux rachats de RTT |
|
Mme DOINEAU |
45 |
Suppression de l'article |
|
Article 16
bis
|
||
|
Mme IMBERT |
46 |
Amendement rédactionnel |
|
Mme IMBERT |
49 |
Sécurisation de l'envoi d'information de prévention aux assurés et du transfert d'informations aux professionnels de santé |
|
Mme IMBERT |
47 |
Précision de la nature et des occurrences des "rendez-vous de prévention" |
|
Mme IMBERT |
48 |
Suppression de la dispense de ticket modérateur pour les consultations de prévention postérieures à 25 ans |
|
Article 18
bis
|
||
|
Mme IMBERT |
50 |
Suppression de l'expérimentation relative au dépistage systématique de la drépanocytose |
|
Article 19
|
||
|
Mme IMBERT |
51 |
Suppression des précisions relatives à l'information accompagnant la délivrance de la contraception d'urgence |
|
Article 22
|
||
|
Mme IMBERT |
52 |
Remplacement du délai d'entrée en vigueur des mesures dépensières par une condition tenant à l'adoption d'une LFSS |
|
Mme IMBERT |
53 |
Ajout d'un motif d'opposition des ministres à une convention tenant à ses conséquences financières |
|
Mme IMBERT |
54 |
Suppression de l'application immédiate des mesures dépensières de la prochaine convention médicale |
|
Article 22
bis
|
||
|
Mme IMBERT |
55 |
Allongement de l'expérimentation à trois ans |
|
Mme IMBERT |
56 |
Consultation préalable des ordres et de la HAS |
|
Article 23
|
||
|
Mme IMBERT |
57 |
Remplacement de cet article par celui de la proposition de loi Retailleau sur la 4e année de médecine générale |
|
Article 24
|
||
|
Mme IMBERT |
58 |
Suppression de la mention législative du guichet unique d'accompagnement administratif des médecins |
|
Article 24
bis
|
||
|
Mme IMBERT |
59 |
Suppression de l'article |
|
Mme IMBERT |
60 |
Suppression de l'article |
|
Article 24
quater
|
||
|
Mme IMBERT |
61 |
Réécriture du dispositif expérimental relatif aux consultations avancées dans les zones sous-denses |
|
Article 25
|
||
|
Mme IMBERT |
62 |
Limitation de l'exercice en intérim pour les professionnels médicaux et paramédicaux |
|
Mme IMBERT |
63 |
Dispositif de sanctions en cas de non-respect de l'interdiction d'intérim médical et paramédical en établissement de santé |
|
Mme IMBERT |
64 |
Appui des agences régionales de santé aux établissements de santé au titre de la continuité de soins |
|
Article additionnel après l'article 25 |
||
|
Mme IMBERT |
65 |
Base légale à la garantie de financement accordée aux établissements de santé pour 2022 |
|
Article 25
bis
|
||
|
Mme IMBERT |
66 |
Suppression de l'article |
|
Article 26
bis
|
||
|
Mme IMBERT |
67 |
Suppression de l'article |
|
Article 27
|
||
|
Mme IMBERT |
68 |
Encadrement des analyses de biologie médicale délocalisée |
|
Mme IMBERT |
70 |
Suppression de la régulation pérenne des dépenses de biologie médicale non liée à la covid |
|
Mme IMBERT |
69 |
Intégration d'orientations pluriannuelles d'évolution des dépenses de biologie médicale à la convention médicale |
|
Mme IMBERT |
71 |
Suppression de l'article créant une nouvelle commission réglementée au sein de la HAS, cavalier social |
|
Article 28
|
||
|
Mme IMBERT |
72 |
Prise en compte de critères d'accessibilité dans le référentiel établi par la Haute Autorité de santé |
|
Mme IMBERT |
74 |
Amendement rédactionnel |
|
Mme IMBERT |
73 |
Encadrement du recours aux téléconsultations au regard du parcours de soins et principe d'alternance avec des consultations |
|
Mme IMBERT |
75 |
Encadrement de l'implantation et des critères de qualité des cabines de téléconsultation |
|
Mme IMBERT |
76 |
Amendement rédactionnel |
|
Mme IMBERT |
77 |
Suppression de l'affectation des pénalités au sixième sous-objectif de l'Ondam |
|
Article 30
|
||
|
Mme IMBERT |
78 |
Suppression de la généralisation des remises unilatérales |
|
Mme IMBERT |
79 |
Suppression de la demande de rapport sur le référencement périodique |
|
Article 32
|
||
|
M. MOUILLER |
80 |
Encadrement de la notion d'excédents qui ne sont pas justifiés par les conditions d'exploitation |
|
Article additionnel après l'article 32 |
||
|
M. MOUILLER |
81 |
Obligation d'insérer un plan de maîtrise des risques professionnels dans les CPOM |
|
Article 32
quater
|
||
|
M. MOUILLER |
82 |
Suppression d'une demande de rapport |
|
Article 32
quinquies
|
||
|
M. MOUILLER |
83 |
Suppression d'une demande de rapport |
|
Article 32
sexies
|
||
|
M. MOUILLER |
84 |
Suppression d'une demande de rapport |
|
Articles additionnels après l'article 33 |
||
|
M. MOUILLER |
85 |
Création d'un observatoire de l'autonomie (ou observatoire des besoins) |
|
M. MOUILLER |
86 |
Suppression d'une demande de rapport |
|
Article 33
septies
|
||
|
M. MOUILLER |
87 |
Suppression d'une demande de rapport |
|
Article 34
bis
|
||
|
M. MOUILLER |
88 |
Suppression d'une demande de rapport |
|
Article 34
ter
|
||
|
M. MOUILLER |
89 |
Suppression d'une demande de rapport |
|
Article additionnel après l'article 35 |
||
|
M. MOUILLER |
90 |
Création d'une conférence nationale des générations et de l'autonomie |
|
Article 35
quater
|
||
|
M. MOUILLER |
91 |
Suppression d'une demande de rapport |
|
Article 35
quinquies
|
||
|
M. MOUILLER |
92 |
Suppression d'une demande de rapport |
|
Article 35
sexies
|
||
|
M. MOUILLER |
93 |
Suppression d'un rapport |
|
Article 35
septies
|
||
|
M. MOUILLER |
94 |
Suppression d'une demande de rapport |
|
Article 36
|
||
|
M. HENNO |
96 |
Amendement rédactionnel |
|
M. HENNO |
95 |
Suspension du versement du complément du mode de garde en cas de défaut de paiement du salaire dû à l'assistante maternelle ou à l'employé à domicile |
|
M. HENNO |
97 |
Détermination annuelle du plafond tarifaire des micro-crèches pour le versement du CMG |
|
Article 36
bis
|
||
|
M. HENNO |
98 |
Alignement pérenne des conditions d'accès des fonctionnaires au congé de présence parentale sur celles s'appliquant aux salariés |
|
Article 36
quater
|
||
|
M. HENNO |
99 |
Suppression de l'article |
|
Article 37
|
||
|
M. HENNO |
100 |
Suppression de l'article |
|
Article 37
bis
|
||
|
M. HENNO |
101 |
Suppression de l'article |
|
Article additionnel après l'article 37 bis |
||
|
M. SAVARY |
102 |
Mesures de soutien à l'emploi des seniors et de sauvegarde du système de retraites |
|
Article 40
|
||
|
Mme GRUNY |
103 |
Amendement rédactionnel |
|
Mme GRUNY |
104 |
Amendement rédactionnel |
|
Article 40
bis
|
||
|
Mme GRUNY |
105 |
Amendement de coordination |
|
Article 40
quater
|
||
|
M. SAVARY |
106 |
Amendement rédactionnel |
|
Article 41
|
||
|
M. SAVARY |
107 |
Amendement rédactionnel |
|
M. SAVARY |
108 |
Amendement rédactionnel |
|
Article 43
|
||
|
Mme IMBERT |
109 |
Encadrement des prescriptions initiales et renouvellements d'arrêts de travail en téléconsultation |
|
Mme IMBERT |
110 |
Avancée de l'entrée en vigueur |
|
Article 44
|
||
|
M. SAVARY |
111 |
Amendement rédactionnel |
|
M. SAVARY |
112 |
Maintien de la possibilité de prononcer des pénalités sur la base d'une extrapolation des résultats d'un contrôle par échantillonnage |
|
Article 45
|
||
|
Mme IMBERT |
113 |
Fixation annuelle par la loi des dotations de l'assurance maladie aux opérateurs et fixation de la dotation à Santé publique pour 2023 |
|
Article 46
bis
|
||
|
Mme IMBERT |
114 |
Clarification rédactionnelle du droit automatique des jeunes majeurs rattachés à un foyer allocataire du RSA de bénéficier de la complémentaire santé solidaire |
|
Articles additionnels après l'article 47 |
||
|
Mme IMBERT |
115 |
Qualification de la remise en cause de l'équilibre voté au regard de l'Ondam 2023 |
|
Mme IMBERT |
116 |
Changement de la dénomination du "comité d'alerte de l'Ondam » |
|
Article 48
|
||
|
Mme GRUNY |
117 |
Réduction du transfert à la branche maladie au titre de la sous-déclaration des AT-MP |
|
Article 49
bis
|
||
|
M. SAVARY |
118 |
Amendement rédactionnel |
LA LOI EN CONSTRUCTION
Pour naviguer dans les rédactions successives du texte, visualiser les apports de chaque assemblée, comprendre les impacts sur le droit en vigueur, le tableau synoptique de la loi en construction est disponible sur le site du Sénat à l'adresse suivante :
http://www.senat.fr/dossier-legislatif/plfss2023.html
* 1 Voir notamment proposition de loi organique n° 492 (2020-2021) tendant à renforcer le pilotage financier de la sécurité sociale et à garantir la soutenabilité des comptes sociaux de M. Jean-Marie Vanlerenberghe et rapport Sénat n° 825 (2020-2021) sur la proposition de loi organique relative aux lois de financement de la sécurité sociale.
* 2 Le Sénat avait proposé, dans le cadre de l'examen de la loi organique, que telle soit la forme de l'article liminaire mais cette proposition n'a pas été retenue. La commission des affaires sociales a également proposé, à l'article 24 du projet de loi de programmation des finances publiques pour les années 2022 à 2027, qu'une telle décomposition soit adressée au Parlement pour ce qui concerne l'exercice clos au moment du dépôt du projet de loi d'approbation des comptes de la sécurité sociale ; voir avis Sénat n° 73 (2022-2023).
* 3 Le panier de recettes du FSV se compose, pour 2021, de 6,67 points de CSG « patrimoine » et de CSG « placement » et de 2,94 points de CSG « remplacement ».
* 4 Extrait du VIII de l'article L.O. 111 - 3 du code de la sécurité sociale, dans sa rédaction applicable au présent PLFSS.
* 5 Cour des comptes, Certification des comptes du régime général de sécurité sociale, exercice 2021 (mai 2022).
* 6 Cf rapport de la Cour des comptes sur la certification des comptes du régime général de la sécurité sociale, exercice 2021 (page 35).
* 7 Cf . Recueil des normes comptables pour les organismes de sécurité sociale (norme n° 4, point 1.2.1.1) et avis du Conseil de normalisation des comptes publics n° 2022-01 du 13 janvier 2022 : « Les dispositions du Recueil de normes comptables pour les organismes de sécurité sociale sont applicables aux états financiers des organismes de sécurité sociale entrant dans son champ d'application pour l'exercice clos le 31 décembre 2022 ».
* 8 En application des dispositions combinées des articles L.O. 132-3 du code des juridictions financières et du VIII de l'article L.O. 111-3 du code de la sécurité sociale.
* 9 Cf ., pour les lois de finances, décision n° 2001-448 DC du 25 juillet 2001, considérants 60 à 62.
* 10 Dans sa version antérieure au 1 er septembre 2022, applicable à la loi déférée aux termes du II de l'article 9 de la loi organique n° 2022-354 du 14 mars 2022 relative aux lois de financement de la sécurité sociale.
* 11 Cf. rapport de la Cour des comptes sur l'application des lois de financement de la sécurité sociale, octobre 2022 (page 82).
* 12 Pour plus de détail, se référer au tome I du présent rapport.
* 13 Curieusement, le même amendement ne tirait pas les conséquences de cette augmentation de recettes au niveau des recettes et du solde de l'ensemble des Robss.
* 14 Annexe 5 au PLFSS.
* 15 Article 199 sexdecies du code général des impôts.
* 16 Loi n° 91-1323 du 30 décembre 1991 de finances rectificative pour 1991, article 17.
* 17 Article L. 232-1 du code de l'action sociale et des familles.
* 18 Article L. 245-1 du code de l'action sociale et des familles.
* 19 Article L. 531-5 du code de la sécurité sociale.
* 20 Allocation personnalisée pour l'autonomie.
* 21 Prestation de compensation du handicap.
* 22 Loi n° 2018-1317 du 28 décembre 2018 de finances pour 2019, article 12.
* 23 Article L. 1665 bis du code général des impôts.
* 24 Loi n° 2019-1479 du 28 décembre 2019 de finances pour 2020, article 7.
* 25 Loi n° 2019-1446 du 24 décembre 2019 de financement de la sécurité sociale pour 2020, article 20.
* 26 Décret n° 2020-1352 du 5 novembre 2020 relatif à l'expérimentation prévue à l'article 20 de la loi n° 2020-1446 du 24 décembre 2019 de financement de la sécurité sociale pour 2020, article 1 er .
* 27 Prévu à l'article L. 133-5-6 du code de la sécurité sociale, le dispositif Cesu+ (pour « chèque emploi service universel ») permet aux particuliers employeurs de confier aux Urssaf le soin de prélever sur leur compte bancaire la somme correspondant à la rémunération brute de leur salarié à domicile et de verser à celui-ci son salaire net d'impôts et de cotisations sociales.
* 28 Loi n° 2021-1754 du 23 décembre 2021 de financement de la sécurité sociale pour 2022, article 13.
* 29 Article 200 quater B du code général des impôts.
* 30 Article L. 531-5 du code de la sécurité sociale.
* 31 Article L. 531-8-1 du code de la sécurité sociale.
* 32 Article 1665 bis du code général des impôts.
* 33 Article L. 133-5-12 du code de la sécurité sociale.
* 34 Décret n° 2021-1935 du 30 décembre 2021 relatif aux aides constitutives d'un acompte de crédit d'impôt prévues à l'article 13 de la loi n° 2021-1754 du 23 décembre 2021 de financement de la sécurité sociale pour 2022 et à l'expérimentation prévue à l'article 20 de la loi n° 2019-1446 du 24 décembre 2019 de financement de la sécurité sociale pour 2020, article 1 er .
* 35 Article D. 133-13-11-1 du code de la sécurité sociale.
* 36 Article D. 133-13-11-2 du code de la sécurité sociale.
* 37 Article L. 133-8-4 du code de la sécurité sociale.
* 38 Article L. 133-11 du code de la sécurité sociale.
* 39 Articles L. 7232-1 à L. 7232-1-2 du code du travail.
* 40 Article L. 8211-1 du code du travail.
* 41 Article L. 133-8-5 du code de la sécurité sociale.
* 42 Articles L. 133-8-6 et D. 133-18 du code de la sécurité sociale.
* 43 Article L. 2443 du code de la sécurité sociale.
* 44 Article L. 133-8-7 du code de la sécurité sociale.
* 45 Article L. 133-8-3 du code de la sécurité sociale.
* 46 Article L. 243-13 du code de la sécurité sociale.
* 47 Articles L. 8221-3 et L. 8221-5 du code du travail.
* 48 Article L. 243-12-1 du code de la sécurité sociale.
* 49 Article L. 243-7-2 du code de la sécurité sociale.
* 50 Article L. 233-1 du code de commerce.
* 51 Article L. 233-3 du code de commerce.
* 52 Loi n° 2018-727 du 10 août 2018 pour un État au service d'une société de confiance, article 33.
* 53 Article R. 243-59 du code de la sécurité sociale et article R. 724-9 du code rural et de la pêche maritime.
* 54 Article L. 724-11 du code rural et de la pêche maritime.
* 55 Loi n° 2018-1203 du 22 décembre 2018 de financement de la sécurité sociale pour 2019, article 19.
* 56 Article L. 243-7-1 A du code de la sécurité sociale.
* 57 Article L. 243-7-2 du code de la sécurité sociale.
* 58 Article L. 8211-1 du code du travail.
* 59 Article R. 243-59 du code de la sécurité sociale.
* 60 Article R. 243-59 du code de la sécurité sociale.
* 61 Cour de cassation, civile, Chambre civile 2, 7 janvier 2021, 19-19.395 19-20.035.
* 62 Article L. 114-19 du code de la sécurité sociale.
* 63 Article R. 8222-1 du code du travail.
* 64 Article L. 8222-1 du code du travail.
* 65 Article L. 8222-2 du code du travail.
* 66 Article L. 8222-5 du code du travail.
* 67 Article L. 133-4-5 du code de la sécurité sociale.
* 68 Article L. 243-7-7 du code de la sécurité sociale.
* 69 Article L. 8224-2 du code du travail.
* 70 Article L. 722-1 du code rural et de la pêche maritime.
* 71 Article L. 722-24 du code rural et de la pêche maritime.
* 72 Directive 96/71/CE du Parlement européen et du Conseil du 16 décembre 1996 concernant le détachement de travailleurs effectué dans le cadre d'une prestation de services, article 1 er .
* 73 Ibid , article 3 ; directive (UE) 2018/957 du Parlement européen et du Conseil du 28 juin 2018 modifiant la directive 96/71/CE concernant le détachement de travailleurs effectué dans le cadre d'une prestation de services, article 1 er .
* 74 Règlement (CE) n° 883/2004 du Parlement européen et du Conseil du 29 avril 2004 portant sur la coordination des systèmes de sécurité sociale, article 12.
* 75 Cour des comptes, La lutte contre la fraude au travail détaché : un cadre juridique renforcé, des lacunes dans les sanctions , rapport public annuel 2019, février 2019.
* 76 Loi n° 2019-1446 du 24 décembre 2019 de financement de la sécurité sociale pour 2020, article 18.
* 77 Article L. 213-1 du code de la sécurité sociale.
* 78 Article L. 213-1-1 du code de la sécurité sociale.
* 79 Les Urssaf recouvrent d'ores et déjà la CSG et la CRDS dues par les ressortissants du régime des mines.
* 80 Décret n° 2010-976 du 27 août 2010 relatif au régime spécial de sécurité sociale dans les mines, article 1 er .
* 81 Incluant la déclaration unifiée des cotisations sociales (DUCS), la déclaration annuelle des données sociales unifiées (DADS-U), la déclaration obligatoire d'emploi des travailleurs handicapés, ou encore la déclaration de mouvement de main d'oeuvre.
* 82 Loi n° 2012-387 du 22 mars 2012 relative à la simplification du droit et à l'allègement des charges administratives, article 35.
* 83 Ordonnance n° 2015-682 du 18 juin 2015 relative à la simplification des déclarations sociales des employeurs, article 9 ; décret n° 2016-611 du 18 mai 2016 fixant les délais limites pour la transmission obligatoire de la déclaration sociale nominative, article 1 er .
* 84 Loi n° 2018-727 du 10 août 2018 pour un État au service d'une société de confiance, article 43 ; décret n° 2018-1048 du 28 novembre 2018 fixant les dates limites pour la transmission obligatoire de la déclaration sociale nominative pour les régimes mentionnés aux 1°, 2° et 3° de l'article R. 711-1 du code de la sécurité sociale, article 1 er .
* 85 Article L. 133-5-3 du code de la sécurité sociale.
* 86 Article L. 3141-32 du code du travail.
* 87 La CPRCEN conservera sa compétence en matière de recouvrement de la taxe spécifique sur les émoluments et honoraires des notaires, qui s'élève à 4 % du chiffre d'affaires réalisé par les offices notariaux et dont le produit représente un tiers des recettes du régime.
* 88 Article L. 242-1 du code de la sécurité sociale.
* 89 Loi du 12 juillet 1937 instituant une caisse de retraite et d'assistance des clercs de notaires, article 3.
* 90 Loi n° 2021-1754 du 23 décembre 2021 de financement de la sécurité sociale pour 2022, article 12.
* 91 Il s'agit des organismes complémentaires d'assurance maladie auxquels les Urssaf reversent les cotisations dont sont redevables les employeurs qui utilisent les titres simplifiés de déclaration et de paiement. Plusieurs dizaines d'organismes sont concernés.
* 92 Il s'agit des autorités pour le compte desquelles les Urssaf collectent le versement mobilité, à savoir plus de 300 organismes.
* 93 Loi n° 2019-1446 du 24 décembre 2019 de financement de la sécurité sociale pour 2020, article 18.
* 94 Article L. 133-5-3-1 du code de la sécurité sociale.
* 95 Article L. 133-5-4 du code de la sécurité sociale.
* 96 Loi n° 2019-1446 du 24 décembre 2019 de financement de la sécurité sociale pour 2020, article 18.
* 97 Article L. 225-1-1 du code de la sécurité sociale.
* 98 L'article 18 de la LFSS pour 2020 a prévu que le taux de retenue pour frais de non-recouvrement soit plafonné au niveau du taux appliqué par la DGFiP dans le cadre des mécanismes existant dans la sphère fiscale, soit 3,6 %, si ce taux est inférieur au taux moyen de non-recouvrement des cotisations et contributions concernées observé l'année précédant celle du transfert de compétence. L'article 12 de la LFSS pour 2022 a supprimé ce plafond, dans la mesure où certains taux de non-recouvrement lui sont actuellement supérieurs.
* 99 Décret n° 2022-136 du 5 février 2022 portant application du 5° de l'article L. 225-1-1 du code de la sécurité sociale.
* 100 Article R. 225-1 du code de la sécurité sociale.
* 101 Article R. 225-2 du code de la sécurité sociale.
* 102 Article R. 225-2-1 du code de la sécurité sociale.
* 103 Arrêté du 9 février 2022 fixant les données de la déclaration sociale nominative adressées aux administrations et organismes compétents.
* 104 Article R. 225-2-2 du code de la sécurité sociale.
* 105 Article L. 225-1-5 du code de la sécurité sociale.
* 106 Arrêté du 11 mars 2022 relatif à la répartition du produit des majorations de retard et des pénalités dues par les redevables entre les branches du régime général de sécurité sociale pour 2022, article 1 er .
* 107 Article L. 233-1 du code de commerce.
* 108 Article L. 233-3 du code de commerce.
* 109 Article L. 725-25 du code rural et de la pêche maritime.
* 110 Article L. 722-20 du code rural et de la pêche maritime.
* 111 Article L. 225-1-1 du code de la sécurité sociale, 5°, d.
* 112 Article L. 225-1-1 du code de la sécurité sociale, 5°, f.
* 113 Article L. 725-3 du code rural et de la pêche maritime.
* 114 Loi n° 2022-172 du 14 février 2022 en faveur de l'activité professionnelle indépendante, article 4.
* 115 Article L. 133-4-7 du code de la sécurité sociale.
* 116 Article L. 725-12-1 du code rural et de la pêche maritime.
* 117 Article L. 731-23 du code rural et de la pêche maritime.
* 118 Article D. 731-34 du code rural et de la pêche maritime.
* 119 Articles L. 722-5 et D. 731-120 du code rural et de la pêche maritime.
* 120 Loi n° 2019-1446 du 24 décembre 2019 de financement de la sécurité sociale pour 2020, article 18.
* 121 Contribution sociale sur les revenus d'activité et sur les revenus de remplacement, contribution sur les avantages de préretraite d'entreprise, forfait social, contribution au Fonds national d'aide au logement (FNAL), contribution de solidarité pour l'autonomie, versement destiné au financement des services de mobilité
* 122 Article L. 213-1 du code de la sécurité sociale.
* 123 Article L. 213-1-1 du code de la sécurité sociale.
* 124 Décret n° 2021-1532 du 26 novembre 2021 relatif aux modalités de transfert du recouvrement des cotisations destinées au financement du régime de retraite complémentaire obligatoire mentionné à l'article L. 921-4 du code de la sécurité sociale, article 1 er .
* 125 400 millions d'euros sur la base d'un taux de recouvrement supérieur de 0,5 point, d'après l'Urssaf Caisse nationale.
* 126 280 millions d'euros de rendement supplémentaire environ, d'après l'Urssaf Caisse nationale.
* 127 À fin 2021, 734 salariés étaient affectés au recouvrement et au contentieux par les groupes de protection sociale (GPS) constitutifs de l'Agirc-Arrco.
* 128 L'Urssaf Caisse nationale a calculé ses TRAR selon une méthode la plus proche possible de celle de l'Agirc-Arrco. Toutefois, il ne lui a pas été possible de s'aligner totalement, en excluant de ses taux le produit de ses contrôles (l'Agirc-Arrco ne dispose pas de prérogatives de contrôle) et les dettes non recouvrables (comme le fait l'Agirc-Arrco) ; les taux Agirc-Arrco ici présentés sont donc calculés selon une méthode plus favorable que celle retenue par les Urssaf.
* 129 Article L. 244-9 du code de la sécurité sociale.
* 130 Le pilote concerne, en octobre 2022, vingt éditeurs de logiciels de paie représentant 90 % du marché et 93 entreprises représentant 17 000 salariés, tandis que le pilote ayant précédé la mise en oeuvre du prélèvement à la source comptait 68 éditeurs et 337 entreprises.
* 131 Rapport d'information fait au nom de la mission d'évaluation et de contrôle de la sécurité sociale de la commission des affaires sociales sur l'unification du recouvrement sociale par M. René-Paul Savary et Mme Cathy Apourceau-Poly, Sénateur et Sénatrice (725, 2021-2022), 21 juin 2022.
* 132 Accord national interprofessionnel du 17 novembre 2017 instituant le régime Agirc-Arrco de retraite complémentaire, article 11.
* 133 Accord national interprofessionnel du 12 juillet 2011 relatif à l'association pour l'emploi des cadres, article 14.
* 134 Article L. 921-4 du code de la sécurité sociale.
* 135 Article L. 922-1 du code de la sécurité sociale.
* 136 Article L. 922-4 du code de la sécurité sociale.
* 137 Cf. , en dernier lieu, rapport Sénat n° 107 (2020-2021), Tome II, commentaire de l'article 13.
* 138 Dernière phrase du 3° de l'article L.O. 111-4-4 du code de la sécurité sociale, issue de la loi organique n° 2022-354 du 14 mars 2022 relative aux lois de financement de la sécurité sociale.
* 139 Loi n° 2017-1836 du 30 décembre 2017 de financement de la sécurité sociale pour 2018, article 15.
* 140 Décret n° 2019-1358 du 13 décembre 2019 relatif à l'exercice du droit d'option des professionnels libéraux pour une affiliation à la sécurité sociale des travailleurs indépendants et au recours administratif préalable devant les sections professionnelles de la Caisse nationale d'assurance vieillesse des professions libérales, article 1 er .
* 141 Articles L. 640-1 et R. 641-1 du code de la sécurité sociale.
* 142 Rapport d'information n° 707 (2012-2013) sur le régime spécial de retraite et de sécurité sociale des marins (ENIM), de Francis Delattre.
*
143
Rapport IGAS-IGF de revue des dépenses
sur les exonérations et exemptions de charges
sociales
spécifiques, juin 2015.
* 144 C'est-à-dire essentiellement l'exposition à la concurrence internationale et la condition relative à la composition de l'équipage.
* 145 Ce montant peut être porté à 6 000 euros lorsque l'employeur met en oeuvre un dispositif d'intéressement dans des conditions précisées à l'article 1 er de la loi du 16 août 2022.
* 146 Article L. 643-6.
* 147 Article L. 161-22-1 A du code de la sécurité sociale.
* 148 Article L. 1434-4 du code de la santé publique.
* 149 Arrêté du 28 mai 2019 fixant le seuil d'affiliation au régime des prestations complémentaires de vieillesse des médecins libéraux prévu à l'article L. 645-1 du code de la sécurité sociale, article 1 er .
* 150 Article L. 642-3 du code de la sécurité sociale.
* 151 Article L. 642-1 du code de la sécurité sociale.
* 152 Article L. 644-1 du code de la sécurité sociale.
* 153 Articles L. 645-2 et L. 645-2-1 du code de la sécurité sociale.
* 154 Décision n° 2012-654 DC du 9 août 2012, loi de finances rectificative pour 2012, considérant 57.
* 155 Arrêté du 20 juin 1988 portant fixation de l'assiette forfaitaire des cotisations de sécurité sociale dues pour l'emploi rémunéré de certains élèves d'établissements de l'enseignement supérieur.
* 156 Il s'agit en fait d'une catégorie fiscale « générique » qui comprend les produits du tabac susceptibles d'être fumés qui ne relèvent pas des 3 catégories fiscales définies supra .
* 157 Rapport Sénat n° 130 (2021-2022), tome II, commentaire de l'article additionnel après l'article 4.
* 158 La crise du covid-19 a évidemment accentué ce phénomène de manière conjoncturelle. Ainsi, la part de CSBM financée par l'assurance maladie obligatoire s'est établie à 79,8 % en 2020.
* 159 Le montant de la CSBM s'est établi à 307,8 milliards d'euros en 2021, soit 12,3 % du PIB.
* 160 Loi n° 2018-1203 du 22 décembre 2018 de financement de la sécurité sociale pour 2019, article 47.
* 161 Article L. 4131-2 du code de la santé publique.
* 162 Article L. 642-4-2 du code de la sécurité sociale.
* 163 Article D. 642-4-1 du code de la sécurité sociale.
* 164 Article D. 642-4-2 du code de la sécurité sociale.
* 165 Au régime des PAMC, la cotisation invalidité-maternité est forfaitaire et varie selon le niveau des revenus (631, 738 ou 863 euros). Au RSPM, l'assuré peut opter soit pour la cotisation PAMC la plus faible (631 euros), soit pour une cotisation égale à 25 % de ce montant (soit 158 euros), en fonction du niveau de couverture souhaité.
* 166 Article D. 642-4-3 du code de la sécurité sociale.
* 167 Article R. 642-6 du code de la sécurité sociale.
* 168 Les médecins régulateurs exerçant dans le cadre du SAS ou de la PDSA (selon que l'appel est émis pendant ou en dehors des heures d'ouverture des cabinets médicaux) évaluent la gravité de l'état des patients au sujet desquels ils sont appelés et prescrivent la réponse la plus adaptée.
* 169 Article L. 6314-2 du code de la santé publique.
* 170 Article L. 6311-3 du code de la santé publique.
* 171 Article L. 6314-1 du code de la santé publique.
* 172 Articles LO 111-3-7 et LO 111-3-8 du code de la sécurité sociale.
* 173 Loi n° 98-1194 du 23 décembre 1998 de financement de la sécurité sociale pour 1999.
* 174 Article L. 138-10 du code de la sécurité sociale.
* 175 Article L. 138-19-13 du code de la sécurité sociale.
* 176 Article L. 138-11 du code de la sécurité sociale.
* 177 Article L. 162-17-4 du code de la sécurité sociale.
* 178 Voir, à ce sujet, le commentaire de l'article 30.
* 179 Article L. 138-12 du code de la sécurité sociale.
* 180 Article L. 138-12 du code de la sécurité sociale.
* 181 Article L. 138-13 du code de la sécurité sociale.
* 182 Arrêté du 31 janvier 2022 fixant le barème prévu à l'article L. 138-13 du code de la sécurité sociale.
* 183 Article L. 138-19-8 du code de la sécurité sociale.
* 184 Article 16 de la LFSS pour 2022.
* 185 Article L. 138-19-10 du code de la sécurité sociale.
* 186 Annexe n° 5 au PLFSS 2023, Ondam et dépenses de santé , p. 19.
* 187 Nouvel article L. 138-19-1 du CSS.
* 188 Nouvel article L. 162-18-2 du CSS.
* 189 Annexe n° 9 au PLFSS, p. 185.
* 190 Ibid .
* 191 Soit celle qui sera liquidée en 2024 et dont le règlement sera attendu la même année.
* 192 CEPS, Rapport annuel pour 2020 , décembre 2021.
* 193 Depuis 2015, la clause a été déclenchée chaque année à l'exception de l'année 2020.
* 194 Les montants et évolutions retenus pour 2023 sont ceux du projet de loi de financement pour la même année déposé par le Gouvernement sur le bureau de l'Assemblée nationale.
* 195 Les montants pour 2021 et 2022 sont encore incertain mais, lors de leurs auditions, le Leem et le CEPS ont tous les deux indiqué qu'il était probable qu'ils s'établissent à ce niveau.
* 196 Annexe n° 9 au PLFSS, p. 185.
* 197 Voir, à ce sujet, le commentaire de l'article 9 bis .
* 198 Voir les commentaires des articles 30 et 31.
* 199 Étienne Frel-Cazenave, Fabien Guggemos, « Prime exceptionnelle de pouvoir d'achat en 2019 : entre hausse des salaires et aubaine pour les entreprises », Emploi, chômage, revenus du travail, édition 2020 - Insee Références, 2 juillet 2020.
* 200 Le montant réel des compensations pour 2022 devrait s'élever à 5,7 milliards d'euros.
* 201 Cf. rapport Sénat n° 850 (2021-2022), commentaire de l'article 1 er bis .
* 202 Article L. 241-18 du code de la sécurité sociale
* 203 Le décret est en attente de publication mais cette information a été communiquée dans le bulletin officiel de la sécurité sociale.
* 204 Article D. 241-24 du code de la sécurité sociale.
* 205 Cf. commentaire de l'article 10.
* 206 Un montant de transferts de 36 milliards d'euros est prévu en 2023.
* 207 Pour rappel, l'Ondam s'élevait à 200,2 milliards d'euros en 2019.
* 208 Avis n° HCFP - 2022 - 4 et avis n° HCFP - 2022 - 5 du 21 septembre 2022.
* 209 Voir infra le commentaire de cet article 47 bis , dont la commission des affaires sociales du Sénat ne peut accepter le principe.
* 210 Article D. 622-7 du code de la sécurité sociale.
* 211 Article D. 623-1 du code de la sécurité sociale.
* 212 En particulier le III de l'article 76 de la loi de financement de la sécurité sociale pour 2021 et sa mise en application par l'article 1 du décret n° 2021-13 du 8 janvier 2021, applicable jusqu'au 30 septembre 2021.
* 213 Article 1 du décret n° 2021-1049 du 6 août 2021, qui déroge à l'article D. 622-27 du code de la sécurité sociale.
* 214 Article 2 du décret n° 2021-1049 du 6 août 2021.
* 215 Annexe 9 au PLFSS.
* 216 Article L. 613-7 du code de la sécurité sociale.
* 217 Article D. 613-4 du code de la sécurité sociale.
* 218 Article 50-0 du code général des impôts.
* 219 Loi n° 2020-935 du 30 juillet 2020 de finances rectificatives pour 2020, article 65.
* 220 Secteurs relevant du tourisme, de l'hôtellerie, de la restauration, du sport, de la culture, du transport aérien et de l'évènementiel qui ont été particulièrement affectés par les conséquences économiques et financières de la propagation de l'épidémie de covid-19 au regard de la réduction de leur activité, en raison notamment de leur dépendance à l'accueil du public.
* 221 Secteurs dont l'activité dépend de celle des secteurs S1 et qui ont subi une très forte baisse de leur chiffre d'affaires.
* 222 Activités relevant d'autres secteurs que les secteurs S1 et S1 bis, qui impliquent l'accueil du public et ont été interrompues du fait de la propagation de l'épidémie de covid-19, à l'exclusion des fermetures volontaires.
* 223 Loi n° 2020-1576 du 14 décembre 2020 de financement de la sécurité sociale pour 2021, article 9.
* 224 Décret n° 2021-75 du 27 janvier 2021 relatif à l'application des mesures concernant les cotisations et contributions sociales des entreprises, travailleurs indépendants et artistes-auteurs mentionnés à l'article 9 de la loi n° 2020-1576 du 14 décembre 2020 de financement de la sécurité sociale pour 2021, article 11.
* 225 Décret n° 2021-430 du 12 avril 2021 relatif à la prolongation des mesures concernant les cotisations et contributions sociales des entreprises, travailleurs indépendants et artistes-auteurs mentionnés à l'article 9 de la loi n° 2020-1576 du 14 décembre 2020 de financement de la sécurité sociale pour 2021, article 1 er .
* 226 Décret n° 2021-709 du 3 juin 2021 relatif à la prolongation des mesures concernant les cotisations et contributions sociales des entreprises, travailleurs indépendants et artistes-auteurs mentionnés à l'article 9 de la loi n° 2020-1576 du 14 décembre 2020 de financement de la sécurité sociale pour 2021, article 1 er .
* 227 Décret n° 2021-1410 du 29 octobre 2021 relatif à la prolongation en outre-mer des mesures concernant les cotisations et contributions sociales des entreprises, travailleurs indépendants et artistes-auteurs mentionnés à l'article 9 de la loi n° 2020-1576 du 14 décembre 2020 de financement de la sécurité sociale pour 2021, article 2.
* 228 Loi n° 2021-953 du 19 juillet 2021 de finances rectificative pour 2021, article 25.
* 229 Décret n° 2021-1094 du 19 août 2021 relatif à l'aide au paiement des cotisations et contributions sociales des employeurs et travailleurs indépendants prévue par l'article 25 de la loi n° 2021-953 du 19 juillet 2021 de finances rectificative pour 2021, article 2.
* 230 Loi n° 2022-46 du 22 janvier 2022 renforçant les outils de gestion de la crise sanitaire et modifiant le code de la santé publique, article 11.
* 231 Décret n° 2022-170 du 11 février 2022 modifiant le décret n° 2021-75 du 27 janvier 2021 relatif à l'application des mesures concernant les cotisations et contributions sociales des entreprises, travailleurs indépendants et artistes-auteurs mentionnés à l'article 9 de la loi n° 2020-1576 du 14 décembre 2020 de financement de la sécurité sociale pour 2021, article 1 er .
* 232 Décret n° 2022-806 du 13 mai 2022 modifiant le décret n° 2021-75 du 27 janvier 2021 relatif à l'application des mesures concernant les cotisations et contributions sociales des entreprises, travailleurs indépendants et artistes-auteurs mentionnés à l'article 9 de la loi n° 2020-1576 du 14 décembre 2020 de financement de la sécurité sociale pour 2021, article 1 er .
* 233 Article L. 622-3 du code de la sécurité sociale.
* 234 Article L. 622-1 du code de la sécurité sociale.
* 235 Articles L. 632-1 et L. 644-2 du code de la sécurité sociale.
* 236 Articles L. 634-2 et L. 643-1 du code de la sécurité sociale.
* 237 Articles L. 635-1 et L. 644-1 du code de la sécurité sociale.
* 238 Loi n° 2021-1754 du 23 décembre 2021 de financement de la sécurité sociale pour 2022, article 96.
* 239 Article L. 623-1 du code de la sécurité sociale.
* 240 Le régime de la micro-entreprise est réservé aux travailleurs indépendants dont le chiffre d'affaires annuel est inférieur à 176 200 euros pour les activités de vente de marchandises, d'objets, de fournitures et de denrées à emporter ou à consommer sur place et de fourniture de logement (à l'exclusion de la location directe ou indirecte de locaux d'habitation meublés ou destinés à être loués meublés) et à 72 600 euros pour les autres activités (article 50-0 du code général des impôts).
* 241 Voir notamment Surpoids et obésité, l'autre pandémie , rapport d'information fait par Mmes Chantal Deseyne, Brigitte Devésa et Michelle Meunier au nom de la commission des affaires sociales du Sénat, déposé le 29 juin 2022.
* 242 Cour des comptes, La politique de prévention en santé, communication au comité d'évaluation et de contrôle des politiques publiques de l'Assemblée nationale, novembre 2021.
* 243 Prévu par l'article 63 du code civil et l'article L. 2121-1 du code de la santé publique.
* 244 Sa création remonte aux lois des 16 décembre 1942 et 29 juillet 1943, sous l'influence des travaux d'Alexis Carrel.
* 245 Voir Anne Carol, Histoire de l'eugénisme en France, Paris, Seuil, 1995, pp. 312-338.
* 246 Voir les débats parlementaires sur l'article 4 de la loi n° 2007-1787 du 20 décembre 2007.
* 247 Article L. 113-2 du code des assurances.
* 248 Loi n° 2022-270 du 28 février 2022 pour un accès plus juste, plus simple et plus transparent au marché de l'assurance emprunteur.
* 249 Article R. 2132-1 du code de la santé publique.
* 250 Article L. 2132-2-1 du code de la santé publique.
* 251 Article L. 2122-1 du code de la santé publique.
* 252 Article L. 4624-1 du code du travail.
* 253 21° de l'article L. 160-14 du code de la sécurité sociale, dans sa version issue de la LFSS pour 2022.
* 254 Article 91 de la loi n° 2006-1640 du 21 décembre 2006 de financement de la sécurité sociale pour 2007.
* 255 C'est-à-dire remplissant un critère parmi les suivants : absence de complémentaire santé, bénéfice de la CMU-C, de l'ACS ou de la CSS, absence de déclaration de médecin traitant, absence de consommation de consultation de médecine générale en ambulatoire dans les douze mois qui précèdent la date de jouissance de la retraite.
* 256 Article L. 1411-6 du code de la santé publique.
* 257 Article L. 1411-6-1 du code de la santé publique.
* 258 Arrêté du 18 janvier 2005 relatif au programme de lutte contre le saturnisme, aux examens de dépistage et aux consultations médicales de prévention.
* 259 « Bilans de santé en dépistage : un intérêt très incertain », dans Prescrire, tome 42, n° 468, octobre 2022, pp. 767-768.
* 260 Haut Conseil de la santé publique, Consultations de prévention rapport - Constats sur les pratiques actuelles en médecine générale et propositions de développement , mars 2009.
* 261 Robert S, Romanello L, Lesieur S, Kergoat V, Dutertre J, Ibanez G, Chauvin P. Effects of a systematically offered social and preventive medicine consultation on training and health attitudes of young people not in employment, education or training (NEETs): An interventional study in France. PLoS One. 2019 Apr 26;14(4):e0216226.
* 262 « L'Observatoire de la médecine générale, un réseau et une base de données au service de la médecine générale en France », Primary care 2009 ; 9, n° 2, janvier 2009, cité par la Cour des comptes dans son rapport de 2021 précité.
* 263 Article L. 2132-2 du code de la santé publique.
* 264 Article 262-27 du code de l'action sociale et des familles.
* 265 Article L. 1226-1-3 du code du travail.
* 266 HCSP, Prévention de la maladie d'Alzheimer et des maladies apparentées , 2017.
* 267 Voir par exemple Lindholm et al. BMC Public Health (2018) 18:452.
* 268 Blomstedt Y, Norberg M, Stenlund H, et al. « Impact of a combined community and primary care prevention strategy on all-cause and cardiovascular mortality: a cohort analysis based on 1 million person-years of follow-up » in Västerbotten County, Sweden, during 1990-2006. BMJ Open 2015;5:e009651. doi:10.1136/bmjopen-2015-009651.
* 269 Voir Bien vieillir chez soi : c'est possible aussi ! , rapport d'information n° 453 (2020-2021) de M. Bernard Bonne et Mme Michelle Meunier, fait au nom de la commission des affaires sociales, déposé le 17 mars 2021.
* 270 Article 77 de la loi n° 2021-1754 du 23 décembre 2021 de financement de la sécurité sociale pour 2022.
* 271 Instruction N° DGS/SP2/2021/259 du 17 décembre 2021 relative à la généralisation de l'accès au dépistage du virus de l'immunodéficience humaine (VIH) par sérologie directement sans prescription dans tous les laboratoires de biologie médicale et au rôle des agences régionales de santé.
* 272 Voir notamment HAS, Dépistage néonatal de la drépanocytose en France - Pertinence d'une généralisation du dépistage à l'ensemble des nouveau-nés , rapport d'orientation validé par le collège le 18 décembre 2013 ; et Bardakdjian-Michau et Roussey, « Le dépistage néonatal de la drépanocytose en France », dans feuillets de Biologie vol. LV n° 317, mars 2014.
* 273 Décision du Défenseur des droits n° 2018-026, rendue le 8 mars 2018.
* 274 « De premières mesures issues de la conférence des parties prenantes pourraient être inscrites dans le PLFSS pour 2023 », entretien à APMnews , 2 août 2022.
* 275 https://avecvous.fr/wp-content/uploads/2022/03/Emmanuel-Macron-Avec-Vous-24-pages.pdf
* 276 HAS, Recommandations en santé publique Contraception d'urgence : prescription et délivrance à l'avance , avril 2013.
* 277 Article 85 de la loi n° 2021-1754 du 23 décembre 2021 de financement de la sécurité sociale pour 2022.
* 278 Drees, Interruptions volontaires de grossesse : la baisse des taux de recours se poursuit chez les plus jeunes en 2021 , septembre 2022.
* 279 Article D. 5134-1 du code de la santé publique.
* 280 Consultable sur le site du Comite d'éducation sanitaire et sociale de la pharmacie française, à l'adresse : https://www.cespharm.fr/prevention-sante/catalogue/(theme)/93//(editor)/2097 .
* 281 Arrêté du 4 février 2013 modifiant l'arrêté du 12 octobre 2011 fixant la liste des médicaments que peuvent prescrire les sages-femmes et portant abrogation de dispositions réglementaires.
* 282 Décret n° 2016-743 du 2 juin 2016 relatif aux compétences des sages-femmes en matière d'interruption volontaire de grossesse par voie médicamenteuse et en matière de vaccination.
* 283 Article L. 4311-1 du code de la santé publique.
* 284 Décret n° 2018-805 du 25 septembre 2018 relatif aux conditions de réalisation de la vaccination antigrippale par un infirmier ou une infirmière et arrêté du 25 septembre 2018 modifiant l'arrêté du 14 novembre 2017 fixant la liste des personnes pouvant bénéficier de l'injection du vaccin antigrippal saisonnier pratiquée par un infirmier ou une infirmière.
* 285 Décret n° 2017-985 du 10 mai 2017 relatif à l'expérimentation de l'administration par les pharmaciens du vaccin contre la grippe saisonnière.
* 286 Décret n° 2021-248 du 4 mars 2021 modifiant les décrets n° 2020-1262 du 16 octobre 2020 et n° 2020-1310 du 29 octobre 2020 prescrivant les mesures générales nécessaires pour faire face à l'épidémie de covid-19 dans le cadre de l'état d'urgence sanitaire.
* 287 Décret n° 2021-506 du 27 avril modifiant les décrets n° 2020-1262 du 16 octobre 2020 et n° 2020-1310 du 29 octobre 2020 prescrivant les mesures générales nécessaires pour faire face à l'épidémie de covid-19 dans le cadre de l'état d'urgence sanitaire.
* 288 Articles 15 et 16 de la loi n° 21-502 du 26 avril 2021 visant à améliorer le système de santé par la confiance et la simplification.
* 289 Arrêté du 1 er juin 2021 prescrivant les mesures générales nécessaires à la gestion de la sortie de crise.
* 290 Décret n° 2022-610 du 21 avril 2022 relatif aux compétences vaccinales des infirmiers et des pharmaciens d'officine ; décret n° 2022-611 du 21 avril 2022 relatif aux compétences vaccinales des sages--femmes.
* 291 Décision n° 2022.0036/DC/SESPEV du 27 janvier 2022 du collège de la Haute Autorité de santé portant adoption de la recommandation vaccinale intitulée « Élargissement des compétences en matière de vaccination des infirmiers, des pharmaciens et des sages-femmes ».
* 292 HAS, recommandation vaccinale intitulée « Extension des compétences des professionnels de santé en matière de vaccination. Vaccination contre la grippe saisonnière. Saint-Denis La Plaine, juillet 2018.
* 293 HAS, Avis n° 2021.0023/AC/SEESP du 25 mars 2021 du collège de la Haute Autorité de santé relatif à l'élargissement des compétences vaccinales dans le cadre de la campagne de vaccination de masse contre le SARS-CoV-2.
* 294 Voir les décisions n os 2021-832 DC du 16 décembre 2021, 2019-795 DC du 20 décembre 2019, 2016-742 DC du 22 décembre 2016 ou 2012-659 DC du 13 décembre 2012.
* 295 Voir la décision n° 2011-642 DC du 15 décembre 2011.
* 296 Ces chiffres ne sont donc pas exhaustifs, car la DSS ne dispose pas de données relatives aux transports effectués par les SDIS en dehors de carences.
* 297 Annexe 9 au PLFSS.
* 298 Article L. 162-1-13 du CSS.
* 299 Avis du 7 avril 2019 relatif à l'accord cadre organisant les rapports entre les organismes d'assurance maladie et les professions mentionnées aux articles L. 162-5, L. 162-9, L. 162-12-2, L. 162-12-9, L. 162-14, L. 162-16-1 et L. 322-5-2.
* 300 Article L. 162-14-1 du CSS.
* 301 Arrêté du 24 juillet 2017 portant approbation de l'accord conventionnel interprofessionnel relatif aux structures de santé pluriprofessionnelles.
* 302 Arrêté du 21 août 2019 portant approbation de l'accord conventionnel interprofessionnel en faveur du développement de l'exercice coordonné et du déploiement des CPTS.
* 303 Article L. 162-5 du CSS.
* 304 Article L. 162-9 du CSS.
* 305 Article L. 162-12-2 du CSS.
* 306 Article L. 162-12-9 du CSS.
* 307 Article L. 162-14 du CSS.
* 308 Article L. 162-16-1 du CSS.
* 309 Article L. 322-5-2 du CSS.
* 310 Arrêté du 31 mars 2022 portant approbation de la Convention nationale organisant les rapports entre les pharmaciens titulaires d'officine et l'assurance maladie.
* 311 Article 62 de la LFSS pour 2021.
* 312 Loi n° 2016-41 du 26 janvier 2016 de modernisation de notre système de santé.
* 313 Article L. 162-14-5 du CSS.
* 314 Communique de presse du ministère de la santé et de la prévention « Définition par les ministres des lignes directrices de la négociation conventionnelle entre les médecins libéraux et l'Assurance maladie », 28 octobre 2022.
* 315 Article L. 162-33 du CSS.
* 316 Article L. 162-14-1-2 du CSS.
* 317 Article D. 162-28 du CSS.
* 318 Article L. 4031-1 du CSP.
* 319 Article L. 4031-3 du CSP.
* 320 Article L. 4031-4 du CSP
* 321 Article L. 4031-2 du CSP.
* 322 Article L. 162-14-2 du CSS.
* 323 Article L. 162-14-1 du CSS.
* 324 Article L. 162-15 du CSS.
* 325 Article L. 162-15 du CSS.
* 326 Conseil d'État, section, 9 octobre 1981, Syndicat des médecins de la Haute-Loire , n° 20026.
* 327 Article L. 162-15 du CSS.
* 328 Article L. 162-12-2 du CSS.
* 329 Article 65 de la loi n° 2019-1446 du 24 décembre 2019 de financement de la sécurité sociale pour 2020.
* 330 Arrêté du 31 mars 2022 portant approbation de la Convention nationale organisant les rapports entre les pharmaciens titulaires d'officine et l'assurance maladie.
* 331 L'article II de la convention fait ainsi figurer, parmi les indicateurs de la ROSP « bon usage des produits de santé », la pénétration des médicaments génériques.
* 332 Annexe n° 9 au PLFSS, p. 128.
* 333 Article L. 114-1 du CSS.
* 334 Rapport n° 10 (2021-2022) de Mme Catherine Deroche, fait au nom de la commission d'enquête Hôpital, déposé le 29 mars 2022
* 335 Article R. 2213-1-1-1 du code général des collectivités territoriales.
* 336 Article R. 2213-1-1 du code général des collectivités territoriales.
* 337 Article L. 1211-2 du code de la santé publique.
* 338 Article 230-28 du code de procédure pénale.
* 339 Article R. 2213-1-1 du code général des collectivités territoriales.
* 340 Article R. 2213-1-2 du code général des collectivités territoriales.
* 341 Article L. 162-5-14-2 du code de la sécurité sociale.
* 342 Article D. 162-30 du code de la sécurité sociale.
* 343 Rapport n° 10 (2022-2023) de Mme Corinne Imbert, fait au nom de la commission des affaires sociales, déposé le 5 octobre 2022.
* 344 Le contrat de praticien de médecine générale, le contrat de médecine ambulatoire, le contrat de praticien isolé à activité saisonnière et le contrat de praticien territorial médical de remplacement.
* 345 Améliorer la qualité du système de santé et maîtriser les dépenses - propositions de l'Assurance maladie pour 2023 , rapport au ministre chargé de la Sécurité sociale et au Parlement sur l'évolution des charges et des produits de l'Assurance Maladie au titre de 2023, juillet 2022.
* 346 Loi n° 2019-774 du 24 juillet 2019 relative à l'organisation et à la transformation du système de santé.
* 347 Décret n° 2010-346 du 31 mars 2010 relatif aux commissions de coordination des politiques publiques de santé.
* 348 Article R. 6315-1 du code de la santé publique.
* 349 Article L. 1435-5 du code de la santé publique.
* 350 Article R. 6315-2 du code de la santé publique.
* 351 Articles L. 6314-1 et R. 6315-4 du code de la santé publique.
* 352 Article R. 6315-7 du code de la santé publique.
* 353 Article L. 6111-1-3 du code de la santé publique.
* 354 Article R. 4301-1 du code de la santé publique.
* 355 Article L. 1411-11-1 du code de la santé publique.
* 356 Article L. 1434-12 du code de la santé publique.
* 357 Article L. 6323-1 du code de la santé publique.
* 358 Article L. 6323-3 du code de la santé publique.
* 359 Igas, Trajectoire pour de nouveaux partages de compétences entre professionnels de santé , novembre 2021.
* 360 Visées à l'article L. 1434-4 du code de la santé publique.
* 361 Cnam, Améliorer la qualité du système de santé et maîtriser les dépenses - Propositions de l'Assurance Maladie pour 2023 , rapport « Charges et produits », juillet 2022.
* 362 Audition du 20 juillet 2022.
* 363 Annexe 9 au PLFSS.
* 364 Décret n° 2017-1605 du 24 novembre 2017 relatif au travail temporaire des praticiens intérimaires dans les établissements publics de santé.
* 365 Arrêté du 24 novembre 2017 fixant le montant du plafond des dépenses engagées par un établissement public de santé au titre d'une mission de travail temporaire.
* 366 Réponse au questionnaire de la rapporteure.
* 367 Ces données sont des données comptables extraites des budgets des établissements publics de santé.
* 368 Réponse au questionnaire de la rapporteure.
* 369 Mission sur la gouvernance et la simplification hospitalières confiée au Pr Olivier Claris.
* 370 Annexe 9 au PLFSS.
* 371 Annexe 9 au PLFSS.
* 372 Loi n° 2021-502 du 26 avril 2021 visant à améliorer le système de santé par la confiance et la simplification.
* 373 Réponses au questionnaire de la rapporteure.
* 374 Projet de loi de financement de la sécurité sociale pour 2023 - Audition de M. François Braun, ministre de la santé et de la prévention.
* 375 Amendement n° 3143.
* 376 Amendement n° 503.
* 377 Amendement n° 1651.
* 378 3° de l'article L. 1435-8 du code de la santé publique.
* 379 Article 11 de la loi n° 2020-290 du 23 mars 2020 d'urgence pour faire face à l'épidémie de covid-19.
* 380 Arrêté du 6 mai 2020 relatif à la garantie de financement des établissements de santé pour faire face à l'épidémie du covid-19.
* 381 Ordonnance n° 2020-309 du 25 mars 2020 relative à la garantie de financement des établissements de santé et aux régimes complémentaires obligatoires de sécurité sociale.
* 382 Ordonnance n° 2020-1553 du 9 décembre 2020 prolongeant, rétablissant ou adaptant diverses dispositions sociales pour faire face à l'épidémie de covid-19.
* 383 Arrêté du 13 avril 2021 relatif à la garantie de financement des établissements de santé pour faire face à l'épidémie du covid-19 pour l'année 2021.
* 384 Arrêté du 17 août 2021 modifiant l'arrêté du 13 avril 2021 relatif à la garantie de financement des établissements de santé pour faire face à l'épidémie du covid-19 pour l'année 2021.
* 385 Loi n° 2022-46 du 22 janvier 2022 renforçant les outils de gestion de la crise sanitaire et modifiant le code de la santé publique.
* 386 Arrêté du 10 mai 2022 relatif à la garantie de financement des établissements de santé pour faire face à l'épidémie du covid-19 pour l'année 2022.
* 387 Arrêté du 24 août 2022 relatif à la garantie de financement des établissements de santé pour faire face à l'épidémie de covid-19 pour l'année 2022.
* 388 Hôpital : sortir des urgences , rapport de Mme Catherine Deroche, fait au nom de la commission d'enquête Hôpital n° 587 tome I (2021-2022), 29 mars 2022.
* 389 Loi n° 2019-774 du 24 juillet 2019 relative à l'organisation et à la transformation du système de santé.
* 390 La loi n° 2020-290 du 23 mars 2020 d'urgence pour faire face à l'épidémie de covid-19 a prolongé (article 14) de quatre mois les délais d'habilitation à légiférer par ordonnance dont l'expiration devait intervenir dans les mois suivants le début de la pandémie.
* 391 Ordonnance n° 2021-583 du 12 mai 2021 portant modification du régime des autorisations d'activités de soins et des équipements matériels lourds.
* 392 Amendement n° 2625.
* 393 Ordonnance n° 2021-1574 du 24 novembre 2021 portant partie législative du code général de la fonction publique.
* 394 Ces dispositions figuraient auparavant au sein de la loi du 13 septembre 1984.
* 395 Conseil d'État, 5ème - 6ème chambres réunies, 24/03/2021, 421065Conseil d'État, 5ème - 6ème chambres réunies, 24/03/2021, 421065.
* 396 Sur le fondement de l'article 31 de la loi n° 2010-1330 du 9 novembre 2010 portant réforme des retraites.
* 397 Loi n° 2004-806 du 9 août 2004 relative à la politique de santé publique.
* 398 Loi n° 2016-41 du 26 janvier 2016 de modernisation de notre système de santé, article 142.
* 399 Amendement n° 2624.
* 400 Article L. 4111-1 du code de la santé publique.
* 401 Article L. 4111-2 du code de la santé publique.
* 402 Article L. 4111-2 du code de la santé publique.
* 403 Article 70 de la loi n° 2019-774 du 24 juillet 2019 relative à l'organisation et à la transformation du système de santé.
* 404 Notamment, article 24 de la loi n° 2020-734 du 17 juin 2020 relative à diverses dispositions liées à la crise sanitaire, à d'autres mesures urgentes ainsi qu'au retrait du Royaume-Uni de l'Union européenne.
* 405 A du IV de la loi n° 2006-1640 du 21 décembre 2006 de financement de la sécurité sociale pour 2007 modifiée.
* 406 B du IV pour les médecins et V pour les chirurgiens-dentistes, sages-femmes et pharmaciens.
* 407 Comptes de la Sécurité Sociale - juin 2021, p. 133.
* 408 Cour des comptes, communication relative à l'imagerie médicale, avril 2016, p. 84.
* 409 Idem , p. 118.
* 410 L'article L. 162-1-9 du code de la sécurité sociale dispose que la commission est présidée par le directeur général de l'Uncam et est composée de représentants des médecins libéraux et hospitaliers spécialistes en radiodiagnostic et en imagerie médicale, d'autres représentants des médecins spécialistes et de représentants de l'Uncam.
* 411 La dernière modification de la rémunération des radiologues liées aux forfaits techniques résulte ainsi de la décision du directeur général de l'Uncam du 28 mai 2018 412 .
* 413 Rapport d'octobre 2022, p. 171.
* 414 Voir notamment le rapport précité de 2022, p. 182.
* 415 Loi n° 2004-810 du 13 août 2004.
* 416 Instruction DGOS/PF4 n° 2015-258 relative aux modalités d'identification, de recueil des actes de biologie médicale et d'anatomocytopathologie hors nomenclature éligibles au financement au titre de la MERRI G03.
* 417 Ou l'étude des altérations morphologiques observables dans l'organisme au cours des maladies.
* 418 Ordonnance n° 2010-49 du 13 janvier 2010 relative à la biologie médicale.
* 419 Articles L. 6211-13 et L. 6211-14 du code de la santé publique
* 420 Article L. 6211-13 du code de la santé publique
* 421 Article L. 6211-14 du code de la santé publique.
* 422 Arrêté fixant les catégories de professionnels de santé autorisés à réaliser des prélèvements d'échantillons biologiques aux fins d'un examen de biologie médicale et la phase analytique de l'examen de biologie médicale en dehors d'un laboratoire de biologie médicale ainsi que les lieux de réalisation de ces phases.
* 423 Dans son rapport sur l'application des lois de financement de la sécurité sociale de 2021.
* 424 Convention en application de l'article L. 162-14 du code de la sécurité sociale.
* 425 Texte n° 113 (2021-2022) adopté par le Sénat le 22 février 2022.
* 426 Amendement n° 579.
* 427 L'arrêté du 11 juillet 2022 modifiant l'arrêté du 1 er juin 2021 prescrivant les mesures générales nécessaires à la gestion de la sortie de crise sanitaire a reconduit jusqu'au 30 septembre 2022 l'exonération de ticket modérateur sur les actes de téléconsultation.
* 428 Annexe 9 au PLFSS.
* 429 Projet de loi de financement de la sécurité sociale pour 2023, audition de M. Thomas Fatome, directeur général de la Caisse nationale de l'assurance maladie (Cnam).
* 430 Audition précitée.
* 431 Projet de loi de financement de la sécurité sociale pour 2023, audition de M. Thomas Fatome, directeur général de la Caisse nationale de l'assurance maladie (Cnam).
* 432 Article 78 du PLFSS pour 2021.
* 433 Article 58 du PLFSS pour 2022.
* 434 Article L. 5121-12 du code de la santé publique.
* 435 Article D. 5121-69-3 du code de la santé publique.
* 436 Article R. 5121-68 du code de la santé publique.
* 437 Article R. 5121-69 du code de la santé publique.
* 438 Article R. 5121-69-2 du code de la santé publique.
* 439 Article L. 162-16-5-1 du code de la sécurité sociale.
* 440 Article L. 162-16-5-1-1 du code de la sécurité sociale.
* 441 HAS, ANSM, Autorisation d'accès précoce aux médicaments : un premier bilan positif et des principes d'évaluation affinés , 20 mai 2022
* 442 Article L. 5121-12-1 du code de la santé publique.
* 443 Article L. 162-16-5-2 du code de la sécurité sociale.
* 444 Annexe n° 9 du PLFSS pour 2023, p. 197.
* 445 Annexe n° 9 du PLFSS pour 2023, p. 197.
* 446 Règlement (CE) n° 1394/2007 du Parlement européen et du Conseil du 13 novembre 2007 concernant les médicaments de thérapie innovante et modifiant la directive 2001/83/CE ainsi que le règlement (CE) n° 726/2004.
* 447 Article 2 du règlement (CE) n° 1397/2007.
* 448 Partie IV de l'annexe I de la directive 2001/83/CE du Parlement et du Conseil du 6 novembre 2001 instituant un code communautaire relatif aux médicaments à usage humain.
* 449 Partie IV de l'annexe I de la directive 2001/83/CE précitée.
* 450 Article L. 162-22-7 du code de la sécurité sociale.
* 451 Annexe n° 9 du PLFSS pour 2023, p. 196.
* 452 Commission des comptes de la sécurité sociale, Les comptes de la sécurité sociale : résultats 2021 et prévisions 2022-2023 , tome 1, pp. 71-72.
* 453 CEPS, Rapport d'activité 2020 , décembre 2021, p. 25.
* 454 Article L. 162-16-4 du code de la sécurité sociale.
* 455 Article L. 162-16-5 du code de la sécurité sociale.
* 456 Article L. 162-16-6 du code de la sécurité sociale.
* 457 Article L. 162-16-4 du code de la sécurité sociale.
* 458 Article 98 de la LFSS pour 2017.
* 459 CEPS, Rapport d'activité 2019 , septembre 2020.
* 460 CEPS, Rapport d'activité 2020 , décembre 2021.
* 461 Ibid .
* 462 Article L. 162-18 du code de la sécurité sociale.
* 463 Articles L. 162-16-5-1-1 et L. 162-16-5-2 du code de la sécurité sociale.
* 464 L. 138-13 du code de la sécurité sociale : voir commentaire de l'article 9 bis.
* 465 Article L. 162-18 du code de la sécurité sociale.
* 466 Annexe n° 9 du PLFSS pour 2023, p. 199.
* 467 Ibid ., p. 195.
* 468 Ibid .
* 469 Loi n° 2016-41 du 26 janvier 2016 de modernisation de notre système de santé.
* 470 Article L. 5111-4 du code de la santé publique.
* 471 Article L. 5121-29 du code de la santé publique.
* 472 Article R. 5124-49-4 du code de la santé publique modifié par le décret n° 2021-349 du 30 mars 2021.
* 473 Article L. 5121-31 du code de la santé publique.
* 474 Article L. 5121-32 du code de la santé publique.
* 475 Par renvoi à l'article L. 162-37 du code de la sécurité sociale, affectant à la Cnam certaines remises versées par les entreprises.
* 476 Article L. 5126-1 du code de la santé publique.
* 477 Article 78 de la loi n° 2020-1525 du 7 décembre 2020 d'accélération et de simplification de l'action publique.
* 478 Avant l'intervention de la loi n° 2020-1525, le ministre chargé de la santé arrêtait cette liste directement.
* 479 Article L. 5126-6 du code de la santé publique.
* 480 Premier alinéa de l'article L. 162-17 du code de la sécurité sociale.
* 481 Article 43 de la n° 2019-1446 du 24 décembre 2019 de financement de la sécurité sociale pour 2020.
* 482 Voir le magazine de l'Inserm, « Cannabis médical : un écran de fumée ? », sur https://www.inserm.fr/actualite/cannabis-medical-un-ecran-de-fumee/
* 483 Article 2 du règlement (UE) 2017/745 du Parlement européen et du Conseil du 5 avril 2017 relatif aux dispositifs médicaux, modifiant la directive 2001/83/CE, le règlement (CE) n° 178/2002 et le règlement (CE) n° 1223/2009 et abrogeant les directives du Conseil 90/385/CEE et 93/42/CEE.
* 484 Ibid .
* 485 Article L. 165-1 du code de la sécurité sociale.
* 486 Article L. 165-2 du code de la sécurité sociale.
* 487 Annexe n° 9 au PLFSS, p. 214.
* 488 Article L. 162-38 du code de la sécurité sociale.
* 489 Arrêté du 4 août 1987 relatif aux prix et aux marges des médicaments remboursables et des vaccins et des allergènes préparés spécialement pour un individu modifié.
* 490 Article L. 162-38 du code de la sécurité sociale.
* 491 Lettre d'orientation ministérielle du 17 août 2016, citée par le CEPS dans son rapport annuel pour 2020 (p. 82).
* 492 Même article L. 165-1-1-1 du code de la sécurité sociale.
* 493 Article L. 165-2-2 du code de la sécurité sociale.
* 494 Articles L. 165-2 et L. 165-3 du code de la sécurité sociale.
* 495 Article L. 165-4 du code de la sécurité sociale.
* 496 Désormais listées à l'annexe I du règlement (UE) 2017/745 du Parlement européen et du Conseil précité.
* 497 La destination est définie à l'article 2 de la directive comme « l'utilisation à laquelle un dispositif est destiné d'après les indications fournies par le fabricant sur l'étiquette, dans la notice d'utilisation ou dans les documents ou indications publicitaires ou de vente, et comme celles présentées par le fabriquant dans l'évaluation clinique ».
* 498 Article L. 165-1 du code de la sécurité sociale.
* 499 Annexe n° 9 au PLFSS, p. 215.
* 500 Article L. 165-2 du code de la sécurité sociale.
* 501 Article L. 165-5 du code de la sécurité sociale.
* 502 Annexe n° 9 au PLFSS, p. 215.
* 503 Article R. 165-11 du code de la sécurité sociale.
* 504 Article R. 165-11-1 du code de la sécurité sociale.
* 505 Article L. 165-4-1 du code de la sécurité sociale.
* 506 Article L. 162-17-1-2 du code de la sécurité sociale.
* 507 Article 65 de la LFSS pour 2019.
* 508 Article L. 165-1-5 du code de la sécurité sociale.
* 509 Article L. 162-1-7 du code de la sécurité sociale.
* 510 Article L. 162-48 du code de la sécurité sociale.
* 511 Article 36 de la LFSS pour 2014.
* 512 L'expérimentation, initialement d'une durée de quatre ans, a été prolongée par l'article 91 de la LFSS pour 2017 puis par l'article 54 de la LFSS pour 2018.
* 513 La mesure 24 comprenait un engagement à « fixer le périmètre et les principes du financement de la télésurveillance puis confier aux partenaires conventionnels le soin de définir la rémunération afférente ».
* 514 Articles L. 162-1 à L. 162-1-23 du code de la sécurité sociale.
* 515 Article L. 162-52 du code de la sécurité sociale.
* 516 Article L. 162-51 du code de la sécurité sociale.
* 517 Article L. 162-49 du code de la sécurité sociale.
* 518 Article L. 162-56 du code de la sécurité sociale.
* 519 Article L. 162-54 du code de la sécurité sociale.
* 520 Annexe n° 9 au PLFSS, p. 217.
* 521 Article L. 5125-23 du code de la santé publique.
* 522 Article L. 5121-1 du code de la santé publique.
* 523 Ibid .
* 524 Arrêté du 23 mars 2020 prescrivant les mesures d'organisation et de fonctionnement du système de santé nécessaires pour faire face à l'épidémie de covid-19 dans le cadre de l'état d'urgence sanitaire.
* 525 Arrêté du 10 juillet 2020 prescrivant les mesures générales nécessaires pour faire face à l'épidémie de covid-19 dans les territoires sortis de l'état d'urgence sanitaire et dans ceux où il a été prorogé.
* 526 Arrêté du 1 er juin 2021 prescrivant les mesures générales nécessaires à la gestion de la sortie de crise sanitaire.
* 527 Auparavant, l'article L. 871-1 du code de la sécurité sociale se bornait à imposer aux contrats de complémentaire santé responsables et solidaires des garanties planchers et des plafonds de garanties applicables à certains postes de soin.
* 528 Cour des comptes, La réforme du 100 % santé : communication à la commission des affaires sociales du Séna t, juillet 2022.
* 529 Décision du 6 mars 2019 fixant le tarif de responsabilité et le prix limite de vente au public (PLV) en euros TTC des prothèses capillaires et des accessoires inscrits sur la liste prévue à l'article L. 165-1 du code de la sécurité sociale
* 530 Rapport d'information n° 832 (2021-2022) fait au nom de la commission des affaires sociales, sur l'enquête de la Cour des comptes sur la réforme du 100 % santé, par Mme Corinne Imbert.
* 531 Inspection générale des affaires sociales et Inspection générale des finances, La gestion des établissements d'hébergement de personnes âgées dépendantes (Ehpad) du groupe Orpea , mars 2022.
* 532 Le contrôle des Ehpad , Rapport d'information de M. Bernard Bonne et Mme Michelle Meunier, fait au nom de la commission des affaires sociales n° 771 (2021-2022), 12 juillet 2022.
* 533 La prise en charge médicale des personnes en Ehpad : un nouveau modèle à construire , Rapport d'information de M. Bernard Bonne et Mme Michelle Meunier, fait au nom de la commission des affaires sociales, n° 536 (2021-2022), 23 février 2022.
* 534 Décret n° 2022-734 du 28 avril 2022 portant diverses mesures d'amélioration de la transparence financière dans la gestion des établissements et services sociaux et médico-sociaux mentionnés au I de l'article L. 312-1 du code de l'action sociale et des familles.
* 535 Décret n° 2022-734 du 28 avril 2022 portant diverses mesures d'amélioration de la transparence financière dans la gestion des établissements et services sociaux et médico-sociaux mentionnés au I de l'article L. 312-1 du code de l'action sociale et des familles.
* 536 Rapport d'évaluation du dispositif Censi-Bouvard prévu à l'article 199 sexvicies du code général des impôts, en application de l'article 74 de la loi n° 2021-1900 du 30 décembre 2021 de finances pour 2022, transmis à la commission des finances, à la commission des affaires économiques et à la commission des affaires sociales.
* 537 Dominique Libault, Propositions pour une réforme de la politique du grand âge , mars 2019.
* 538 Services de soins à domicile : une offre à développer, une stratégie à bâtir , Rapport d'information de M. Philippe Mouiller, fait au nom de la commission des affaires sociales, n° 382 (2021-2022), 24 janvier 2022.
* 539 Denis Piveteau, Jacques Wolfrom, Demain, je pourrai choisir d'habiter avec vous ! , juin 2020.
* 540 Prévu aux articles L. 531-5 à L. 531-9 du code de la sécurité sociale.
* 541 Article 42 de la loi n° 2016-1827 du 23 décembre 2016.
* 542 Article 36 de la loi n° 2017-1836 du 30 décembre 2017 de financement de la sécurité sociale pour 2018.
* 543 Article D. 531-17 du code de la sécurité sociale.
* 544 Article D. 531-2 du code de la sécurité sociale.
* 545 En application des dispositions du III de l'article L. 531-5 et de l'article D. 531-18 du code de la sécurité sociale.
* 546 HCFEA, Le complément de libre choix du mode de garde « assistantes maternelles » : constats et pistes de réforme , 13 avril 2021.
* 547 Proposition de loi n° 644 (2020-2021) pour une meilleure inclusion des familles monoparentales, déposée le 27 mai 2021.
* 548 Conseil d'État, 1 ère -4 e chambres réunies, décision n° 435429 du 19 mai 2021, mentionnée aux Tables.
* 549 En application de l'article L. 551-1 du code de la sécurité sociale.
* 550 Ordonnance n° 77-1102 du 26 septembre 1977 portant extension et adaptation au département de Saint-Pierre-et-Miquelon de diverses dispositions relatives aux affaires sociales.
* 551 Aux termes du même 6° de l'article 11 de l'ordonnance.
* 552 Ordonnance n° 2021-1553 du 1 er décembre 2021 relative à l'extension, à l'amélioration et à l'adaptation de certaines prestations de sécurité sociale à Mayotte.
* 553 Par l'ordonnance n° 2019-770 du 17 juillet 2019 relative à la partie législative du livre VIII du code de la construction et de l'habitation.
* 554 Il s'agissait là aussi pour le Gouvernement de se mettre en conformité avec une décision du Conseil d'État du 21 juillet 2017 du 21 juillet 2017, n° 398563.
* 555 Loi n° 2013-1203 du 23 décembre 2013, article 76.
* 556 Art. L. 1225-62 du code du travail.
* 557 Art. D. 1225-16 du code du travail.
* 558 Art. D. 544-6 du code de la sécurité sociale.
* 559 Loi n° 2021-1484 du 15 novembre 2021 visant à améliorer les conditions de présence parentale auprès d'un enfant dont la pathologie nécessite un accompagnement soutenu.
* 560 Loi n° 2021-1484 du 15 novembre 2021 visant à améliorer les conditions de présence parentale auprès d'un enfant dont la pathologie nécessite un accompagnement soutenu.
* 561 Décret n° 2022-733 du 28 avril 2022 relatif au renouvellement avant terme du congé de présence parentale et de l'allocation journalière de présence parentale et le décret n° 2022-736 du 28 avril 2022 relatif à l'allocation journalière de présence parentale.
* 562 Article D. 3142-8 du code du travail.
* 563 Les dispositions règlementaires du code du travail s'appliqueront aux agents publics.
* 564 Art. D. 544-6 du code de la sécurité sociale.
* 565 Loi n° 2021-1484 du 15 novembre 2021 visant à améliorer les conditions de présence parentale auprès d'un enfant dont la pathologie nécessite un accompagnement soutenu.
* 566 Art. L. 1225-62 du code du travail.
* 567 Loi n° 2021-1484 du 15 novembre 2021 visant à améliorer les conditions de présence parentale auprès d'un enfant dont la pathologie nécessite un accompagnement soutenu.
* 568 Décret n° 2022-733 du 28 avril 2022 relatif au renouvellement avant terme du congé de présence parentale et de l'allocation journalière de présence parentale
* 569 Article 73.
* 570 Arrêté du 15 décembre 2021 portant fixation du plafond de la sécurité sociale pour 2022.
* 571 Loi n° 2016-297 du 14 mars 2016 relative à la protection de l'enfant.
* 572 Loi n° 2007-293 du 5 mars 2007 réformant la protection de l'enfance.
* 573 Rapport n° 74 (2021-2022) de M. Bernard Bonne, fait au nom de la commission des affaires sociales, déposé le 20 octobre 2021.
* 574 En convention « équilibre permanent des régimes » (EPR), l'État équilibre annuellement le régime de la fonction publique d'État et les autres régimes spéciaux. Cette convention correspond à la règlementation actuellement en vigueur.
* 575 Il s'agit de l'âge moyen de départ en retraite pour une génération fictive qui aurait, à chaque âge, la même proportion de retraités que celle observée au cours d'une année donnée.
* 576 Article L. 161-17-2 du code de la sécurité sociale.
* 577 D'après la DREES ( Les retraités et les retraites , 2022), entre les générations 1950 et 1976, l'âge moyen de première validation d'une année complète est passé de 18,8 ans à 22,3 ans pour les hommes et de 19,3 ans à 23 ans pour les femmes.
* 578 Dont 1,8 milliard d'euros de pensions d'invalidité, 1,3 milliard d'euros d'allocations chômage, 970 millions d'euros d'indemnités journalières maladie, 830 millions d'euros de prestations de solidarité (AAH, ASS et RSA) et 80 millions d'euros de rentes AT-MP.
* 579 Loi n° 2014-40 du 20 janvier 2014 garantissant l'avenir et la justice du système de retraites, article 2.
* 580 En application de l'ordonnance n° 2002-411 du 27 mars 2002 relative à la protection sanitaire et sociale à Mayotte.
* 581 Loi n° 2010-1487 du 7 décembre 2010 relative au Département de Mayotte.
* 582 Relative à l'évolution de la sécurité sociale à Mayotte dans le cadre de la départementalisation.
* 583 Article 20 de l'ordonnance n° 96-1122 du 20 décembre 1996.
* 584 Ordonnance n° 96-1122 relative à l'amélioration de la santé publique, à l'assurance maladie, maternité, invalidité, décès et autonomie, au financement de la sécurité sociale à Mayotte et à la caisse de sécurité sociale de Mayotte.
* 585 Loi n° 2018-1203 du 22 décembre 2018.
* 586 Aux termes de l'arrêté du 24 mars 2022 fixant le montant du plafond de ressources de la protection complémentaire en matière de santé, le plafond prévu au 1° de l'article L. 861-1 du code de la sécurité sociale est fixé à 9 203 € par an pour une personne seule dans l'Hexagone.
* 587 Cour des comptes - Chambres régionales et territoriales des comptes, « Quel développement pour
Mayotte ? - Mieux répondre aux défis de la démographie, de la départementalisation et des attentes des Mahorais », juin 2022.
* 588 Annexe 9, p. 293.
* 589 Articles L. 861-1 et suivants du code de la sécurité sociale.
* 590 Mis en place par l'article 51 de la LFSS pour 2019.
* 591 Article 88 de la loi n° 2021-1754 du 23 décembre 2021 de financement de la sécurité sociale pour 2022.
* 592 Définis à l'article 19 de l'ordonnance.
* 593 Sauf en cas d'exigence particulière du patient, notamment en cas de visite médicalement injustifiée.
* 594 Arrêté du 7 novembre 2013 pris pour l'application de l'article L. 762-1-2 du code rural et de la pêche maritime.
* 595 Ordonnance n° 2011-1923 du 22 décembre 2011 relative à l'évolution de la sécurité sociale à Mayotte dans le cadre de la départementalisation,
* 596 Décret n° 2011-2085 du 30 décembre 2011 relatif à l'exonération générale sur les bas salaires et aux taux des cotisations et de la contribution sociales applicables à Mayotte, article 4.
* 597 Décret n° 2019-632 du 24 juin 2019 modifiant le décret n° 2011-2085 du 30 décembre 2011 relatif à l'exonération générale sur les bas salaires et aux taux des cotisations et de la contribution sociales applicables à Mayotte, article 1 er .
* 598 En application de l'article D. 212-3 du code de la sécurité sociale dans sa version antérieure au 2 juillet 2006.
* 599 En application de l'article L. 755-10 du code de la sécurité sociale dans sa version en vigueur jusqu'au 31 décembre 2016.
* 600 Circulaire relative au transfert aux caisses d'allocations familiales du service des prestations familiales dues aux agents de l'État allocataires en métropole.
* 601 L'article 21 emploie erronément le terme de « familiaux » que le présent PLFSS propose de remplacer par « moraux ».
* 602 En vertu de l'article 7 de l'ordonnance n° 2021-1553 du 1 er décembre 2021 relative à l'extension, à l'amélioration et à l'adaptation de certaines prestations de sécurité sociale à Mayotte.
* 603 Rapport d'information n° 833 (2021-2022) de Mme Catherine Deroche, MM. Jean-Luc Fichet, Dominique Théophile et Mme Laurence Cohen, fait au nom de la commission des affaires sociales, déposé le 27 juillet 2022.
* 604 Insee, enquête santé DOM en 2019.
* 605 L'article L. 111-2 du code de la sécurité sociale prévoit que le code de la sécurité sociale est applicable en France métropolitaine et, sous les réserves qu'il prévoit, en Guadeloupe, en Guyane, en Martinique, à La Réunion, à Saint-Barthélemy et à Saint-Martin. Il ne mentionne donc pas Saint-Pierre-et-Miquelon.
* 606 Source : Igas, rapport relatif à la situation de la caisse de prévoyance sociale de Saint-Pierre-et-Miquelon et de l'offre de soins territoriale, février 2020.
* 607 Source : Igas, rapport précité.
* 608 Par la loi n° 99-641 du 27 juillet 1999.
* 609 Ordonnance n° 2021-1554.
* 610 En application de l'article L. 753-4 du code de la sécurité sociale.
* 611 Igas, rapport précité, p. 15.
* 612 Loi n° 2020-1576 du 14 décembre 2020 de financement de la sécurité sociale pour 2021.
* 613 Art. L. 172-1-1 du code de la sécurité sociale.
* 614 Ce coût concerne les nouveaux arrêts de travail prescrits en 2021.
* 615 Art. D. 752-26 du code rural et de la pêche maritime.
* 616 Arrêté du 30 mars 2022 fixant pour la période du 1 er avril 2022 au 31 mars 2023 le gain annuel minimum susceptible d'être déclaré par les exploitants agricoles qui ont contracté une assurance complémentaire contre les accidents du travail et les maladies professionnelles, le gain forfaitaire annuel et le pourcentage de ce gain, mentionnés aux articles L. 752-5 et L. 752-6 du code rural et de la pêche maritime.
* 617 Par exemple, pour un taux d'IPP de 50 %, le taux utile retenu est de 25 % ; pour un taux d'IPP de 70 %, le taux utile retenu est de 55 %.
* 618 Art. L. 491-1 du code de la sécurité sociale.
* 619 Art. L. 723-13-3 du code rural et de la pêche maritime.
* 620 Art. R. 723-24-18 du code de la sécurité sociale.
* 621 Art. R. 491-7 du code de la sécurité sociale ; arrêté du 7 janvier 2022 fixant les règles de réparation forfaitaire des enfants exposés aux pesticides durant la période prénatale du fait de l'activité professionnelle de l'un de leurs parents mentionnés au c du 2° de l'article L. 491-1 du code de la sécurité sociale.
* 622 Source : réponses du ministère de la santé et de la prévention au questionnaire du rapporteur.
* 623 Arrêté du 7 janvier 2022 fixant les règles de réparation forfaitaire des enfants exposés aux pesticides durant la période prénatale du fait de l'activité professionnelle de l'un de leurs parents mentionnés au c du 2° de l'article L. 491-1 du code de la sécurité sociale.
* 624 Loi n° 2012-1404 du 17 décembre 2012 de financement de la sécurité sociale pour 2013, article 18.
* 625 Article L. 382-31 du code de la sécurité sociale.
* 626 Article D. 382-34 du code de la sécurité sociale.
* 627 Maires, adjoints au maire, présidents et vice-présidents ayant délégation de l'exécutif du conseil départemental, présidents et vice-présidents ayant délégation de l'exécutif du conseil régional, président et membres du conseil exécutif de Corse, membres du conseil de la communauté de communes, membres du conseil de la communauté urbaine, membres du conseil de la communauté d'agglomération.
* 628 Article L. 382-31 du code de la sécurité sociale.
* 629 Article R. 351-10 du code de la sécurité sociale.
* 630 Loi n° 2014-40 du 20 janvier 2014 garantissant l'équilibre et la justice du système de retraite, article 19.
* 631 Article L. 161-22-1 A du code de la sécurité sociale.
* 632 Arrêté du 30 décembre 1970 relatif aux modalités de fonctionnement du régime de retraite complémentaire des assurances sociales, institué par le décret du 23 décembre 1970, article 14.
* 633 L'Ircantec distingue six catégories de mandats : communaux, intercommunaux, départementaux, régionaux, service départemental d'incendie et de secours (SDIS) et Centre national de la fonction publique territoriale (CNFPT).
* 634 Loi n° 2022-1158 du 16 août 2022 portant mesures d'urgence pour la protection du pouvoir d'achat, article 11.
* 635 Article L. 351-10-1 du code de la sécurité sociale.
* 636 Article L. 351-10 du code de la sécurité sociale.
* 637 Articles L. 173-2 et D. 173-21-0-1-2 du code de la sécurité sociale.
* 638 Articles D. 351-2-1 et D. 351-2-2 du code de la sécurité sociale.
* 639 Article L. 353-6 du code de la sécurité sociale.
* 640 Article D. 353-4 du code de la sécurité sociale.
* 641 Article L. 732-51-1 du code rural et de la pêche maritime.
* 642 Article D. 732-100-1 du code rural et de la pêche maritime.
* 643 Article L. 732-54-1 du code rural et de la pêche maritime.
* 644 Article D. 732-109 du code rural et de la pêche maritime.
* 645 Article D. 732-113 du code rural et de la pêche maritime.
* 646 Articles L. 732-54-3 et D. 732-114 du code rural et de la pêche maritime.
* 647 Article L. 732-63 du code rural et de la pêche maritime.
* 648 Article D. 732-166-1 du code rural et de la pêche maritime. Les personnes ayant liquidé leurs droits avant 1997 doivent justifier de la durée d'assurance permettant l'obtention du taux plein tous régimes confondus, dont 32,5 années au régime des non-salariés agricoles et 17,5 années en qualité de chef d'exploitation ou d'entreprise agricole.
* 649 Article D. 732-166-5-1 du code rural et de la pêche maritime.
* 650 Loi n° 2022-1158 du 16 août 2022 portant mesures d'urgence pour la protection du pouvoir d'achat, article 11.
* 651 Article L. 723-1 du code rural et de la pêche maritime.
* 652 Article L. 510-1 du code rural et de la pêche maritime.
* 653 Article L. 114-16 du code de la sécurité sociale.
* 654 Déclaration inexacte ou incomplète faite pour le service des prestations, absence de déclaration d'un changement dans la situation justifiant le service des prestations, exercice d'un travail dissimulé par le bénéficiaire de prestations versées sous conditions de ressources ou de cessation d'activité, agissements visant à obtenir ou à tenter de faire obtenir le versement indu de prestations ou actions ou omissions ayant pour objet de faire obstacle ou de se soustraire à des opérations de contrôle.
* 655 Article L. 114-17 du code de la sécurité sociale.
* 656 Article R. 114-14 du code de la sécurité sociale.
* 657 Article R. 114-11 du code de la sécurité sociale.
* 658 Article L. 114-17-1 du code de la sécurité sociale.
* 659 Article L. 162-1-14-2 du code de la sécurité sociale.
* 660 Article L. 114-17-1 du code de la sécurité sociale.
* 661 Article L. 114-19 du code de la sécurité sociale.
* 662 Loi n° 2015-1702 du 21 décembre 2015 de financement de la sécurité sociale pour 2016, article 95.
* 663 Article L. 114-19 du code de la sécurité sociale.
* 664 Article R. 114-35 du code de la sécurité sociale.
* 665 Loi n° 2020-1576 du 14 décembre 2020 de financement de la sécurité sociale pour 2021, article 22.
* 666 Article L. 114-10 du code de la sécurité sociale.
* 667 Article L. 724-7 du code rural et de la pêche maritime.
* 668 Article L. 5312-13-1 du code du travail.
* 669 Article 313-1 du code pénal.
* 670 Articles 441-1, 441-6 et 441-7 du code pénal.
* 671 Article L. 8112-1 du code du travail.
* 672 Article L. 8271-1-2 du code du travail, 4°.
* 673 Article L. 8271-1-2 du code du travail, 8°.
* 674 Loi n° 2015-994 du 17 août 2015 relative au dialogue social et à l'emploi, article 58.
* 675 L'article 134 loi n° 2021-1900 du 30 décembre 2021 de finances pour 2022 supprime, à compter du 1 er janvier 2023, les dispositions de l'article 242 bis du code général des impôts relative à la déclaration relative aux opérations réalisées par des vendeurs et prestataires par l'intermédiaire des plateformes et en inscrit de nouvelles à l'article 1649 ter A du même code.
* 676 Article 1649 ter A du code général des impôts.
* 677 Cet article réglementaire doit être créé après la promulgation de la LFSS pour 2022 pour déterminer les conditions dans lesquelles la France reçoit d'autres États des informations relatives aux opérations réalisées par des vendeurs et prestataires par l'intermédiaire de plateformes en application de la directive 2011/16/UE du Conseil du 15 février 2011 relative à la coopération administrative dans le domaine fiscal et abrogeant la directive 77/799/CE ou d'accords permettant un échange automatique d'informations équivalentes.
* 678 Loi n° 2019-1446 du 24 décembre 2019 de financement de la sécurité sociale pour 2020, article 22.
* 679 Article L. 114-10-1-1 du code de la sécurité sociale.
* 680 Article L. 114-10-2 du code de la sécurité sociale.
* 681 Articles L. 111-2-3, L. 160-1 et R. 111-2 du code de la sécurité sociale.
* 682 Articles L. 111-2-3, L. 861-1 et R. 111-2 du code de la sécurité sociale.
* 683 Articles L. 111-2-3, L. 815-1 et R. 111-2 du code de la sécurité sociale.
* 684 Articles L. 111-2-3, L. 815-24 et R. 111-2 du code de la sécurité sociale.
* 685 Articles L. 111-2-3, L. 356-1 et R. 111-2 du code de la sécurité sociale.
* 686 Articles L. 111-2-3, L. 512-1 et R. 111-2 du code de la sécurité sociale.
* 687 Chapitre V du titre IV du livre I de la partie législative du code de la sécurité sociale.
* 688 Article L. 133-4 du code de la sécurité sociale.
* 689 Décret n° 2020-1465 du 27 novembre 2020 relatif à la procédure de déconventionnement en urgence des professionnels de santé libéraux et modifiant les dispositions relatives aux unions régionales des professionnels de santé, article 1 er .
* 690 Loi n° 2006-1640 du 21 décembre 2006 de financement de la sécurité sociale pour 2007, article 104.
* 691 Article L. 162-15-1 du code de la sécurité sociale.
* 692 Article R. 162-54-10 du code de la sécurité sociale.
* 693 Loi n° 2021-1754 du 23 décembre 2021 de financement de la sécurité sociale pour 2022, article 71.
* 694 Article L. 162-32-1 du code de la sécurité sociale.
* 695 Loi n° 2020-1576 du 14 décembre 2020 de financement de la sécurité sociale pour 2021, article 94.
* 696 Article L. 162-16-1 du code de la sécurité sociale.
* 697 Article L. 165-6 du code de la sécurité sociale.
* 698 Article L. 322-5-2 du code de la sécurité sociale.
* 699 Article L. 322-5 du code de la sécurité sociale.
* 700 Article D. 161-13-3 du code de la sécurité sociale.
* 701 Articles L. 114-9 et D. 114-5 du code de la sécurité sociale.
* 702 Annexe 9, fiche d'évaluations préalables.
* 703 Annexe 9 au PLFSS.
* 704 Article L. 114-17-1 du code de la sécurité sociale.
* 705 Loi n° 2009-1646 du 24 décembre 2009 de financement de la sécurité sociale pour 2010, article 92.
* 706 Article L. 165-1 du code de la sécurité sociale.
* 707 Article L. 322-5 du code de la sécurité sociale.
* 708 Article L. 162-1-14-2 du code de la sécurité sociale.
* 709 Ibid .
* 710 Réponses au questionnaire de la rapporteure préparatoire au PLFSS.
* 711 Loi de finances rectificative pour 2021.
* 712 Programme 379, « Compensation à la sécurité sociale du coût des dons de vaccins à des pays tiers et reversement des recettes de la facilité pour la relance et la résilience (FRR) européenne au titre du volet “Ségur investissement” du plan national de relance et de résilience (PNRR) ».
* 713 Arrêté du 28 janvier 2022 fixant le montant pour l'exercice 2022 du financement de l'Agence nationale de santé publique.
* 714 Loi organique n° 2022-354 du 14 mars 2022 relative aux lois de financement de la sécurité sociale.
* 715 Articles L. 861-1 et suivants du code de la sécurité sociale.
* 716 Articles L. 861-5 du code de la sécurité sociale.
* 717 Annexe 5.
* 718 L'évolution spontanée était estimée en LFSS pour 2022 de l'ordre de 3,5 %, mais de l'ordre de 3,0 % en retranchant l'effet lié à la contribution exceptionnelle sur les Ocam, comptabilisé comme minorant l'Ondam.
* 719 Avis n° HCFP-2022-5 du 21 septembre 2022 relatif au projet de loi de programmation des finances publiques pour les années 2023 à 2027.
* 720 Projet de loi de financement de la sécurité sociale pour 2023, audition de M. Thomas Fatome, directeur général de la Caisse nationale de l'assurance maladie (Cnam).
* 721 Avis n° HCFP-2022-4 du 21 septembre 2022 relatif aux projets de lois de finances et de financement de la sécurité sociale pour l'année 2023.
* 722 Article 62 de la loi organique relative aux lois de finances.
* 723 L'article L. 114-4-1 mentionne un seuil qui « ne peut excéder 1 % » ; l'article D. 114-4-0-17 du même code fixe ce seuil à 0,5 %.
* 724 Article 98 de la loi n° 2020-1576 du 14 décembre 2020 de financement de la sécurité sociale pour 2021.
* 725 Cette dotation est portée par la mission Santé de la loi de finances.
* 726 Ces recettes ont atteint 36,6 millions d'euros en 2019, 23,7 millions en 2020 et 34,9 millions en 2021.
* 727 Loi n° 2000-1257 du 23 décembre 2000 de financement de la sécurité sociale pour 2001 - Article 53.
* 728 Loi n° 98-1194 du 23 décembre 1998 de financement de la sécurité sociale pour 1999 - Article 41.
* 729 Estimation du coût réel pour la branche maladie, de la sous-déclaration des accidents du travail et des maladies professionnelles. Rapport au Parlement et au Gouvernement par la commission instituée par l'article L. 176-2 du code de la sécurité sociale, 30 juin 2021.
* 730 Loi n° 2010-1330 du 9 novembre 2010 portant réforme des retraites ; article L. 351-1-4 du code de la sécurité sociale.
* 731 Article L. 4163-1 du code du travail.
* 732 Loi n° 2014-40 du 20 janvier 2014 garantissant l'avenir et la justice du système de retraites.
* 733 Ordonnance n° 2017-1389 du 22 septembre 2017 relative à la prévention et à la prise en compte des effets de l'exposition à certains facteurs de risques professionnels et au compte professionnel de prévention.
* 734 Article L. 4163-1 du code du travail.
* 735 Postures pénibles, manutentions manuelles de charges, vibrations mécaniques et agents chimiques dangereux.
* 736 Source : réponses du ministère de la santé au questionnaire du rapporteur.
* 737 15,1 milliards d'euros pour l'ensemble des régimes obligatoires de base.
* 738 Sauf mention contraire, les données de cette partie sont issues du rapport de septembre 2022 de la Commission des comptes de la sécurité sociale.
* 739 Cet indicateur est calculé en rapportant le taux net de cotisation tel qu'il serait applicable à une entreprise sans sinistralité au taux net moyen national.
* 740 En ce qui concerne l'ensemble des régimes obligatoires de base, elles atteignaient 13,9 milliards d'euros.
* 741 Fonds de cessation anticipée d'activité des travailleurs de l'amiante.
* 742 Régimes des salariés agricoles et des mines.
* 743 16,2 milliards d'euros pour l'ensemble des régimes obligatoires de base.
* 744 14,2 milliards d'euros pour l'ensemble des régimes obligatoires de base.
* 745 Loi n° 2022-1158 du 16 août 2022 portant mesures d'urgence pour la protection du pouvoir d'achat - Article 9.
* 746 Cf . compte rendu de l'audition du 26 octobre 2022 annexé au présent rapport.
* 747 Article L. 161-22 du code de la sécurité sociale.
* 748 Article L. 634-6 du code de la sécurité sociale.
* 749 Article L. 643-6 du code de la sécurité sociale.
* 750 Article D. 161-2-7 du code de la sécurité sociale.
* 751 Articles L. 84 et L. 85 du code des pensions civiles et militaires de retraite.
* 752 Article L. 86 du code des pensions civiles et militaires de retraite.
* 753 Loi n° 2020-734 du 17 juin 2020 relative à diverses dispositions liées à la crise sanitaire, article 14.
* 754 Du 17 octobre 2020 au 1 er juin 2021.
* 755 Professions médicales, professions de la pharmacie et de la physique médicale, auxiliaires médicaux, aides-soignants, auxiliaires de puériculture, ambulanciers et assistants dentaires.
* 756 Loi n° 2021-1754 du 23 décembre 2021 de financement de la sécurité sociale pour 2022, article 3.
* 757 Article L. 1434-4 du code de la santé publique.
* 758 Article L. 646-1 du code de la sécurité sociale.
* 759 Article L. 162-5 du code de la sécurité sociale.
* 760 Article L. 646-2 du code de la sécurité sociale.
* 761 Ancien article L. 621-2 et article D. 621-3 du code de la sécurité sociale.
* 762 Article L. 646-3 du code de la sécurité sociale.
* 763 Décret n° 2015-1852 du 29 décembre 2015 relatif au taux des cotisations d'assurance maladie du régime général et de divers régimes de sécurité sociale, article 1 er .
* 764 Article L. 162-14-1 du code de la sécurité sociale.
* 765 En théorie, le taux de revalorisation des pensions au 1 er janvier de l'année N correspond à la différence entre la moyenne des douze indices mensuels des prix à la consommation hors tabac entre novembre de N-2 et octobre de N-1 et celle des douze indices mensuels de ces prix entre novembre de N-3 et octobre de N-2 (articles L. 161-23-1 et L. 161-25 du code de la sécurité sociale).
* 766 Loi n° 2017-1836 du 30 décembre 2017 de financement de la sécurité sociale pour 2018, article 41.
* 767 Loi n° 2018-1203 du 22 décembre 2018 de financement de la sécurité sociale pour 2019, article 68.
* 768 Loi n° 2019-1446 du 24 décembre 2019 de financement de la sécurité sociale pour 2020, article 81.
* 769 S'agissant de régimes par points, ce ne sont pas les montants des pensions qui sont revalorisés, mais la valeur de service du point.
* 770 L'inflation constatée sur la période de référence servant à la revalorisation des pensions au 1 er janvier s'élève à 4,8 %. Pour autant, la revalorisation devant intervenir au 1 er janvier 2023 ne devrait être que de 0,8 %. En effet, les pensions ont été exceptionnellement revalorisées à hauteur de 4 % au 1 er juillet 2021 sous la forme d'une avance sur la revalorisation à intervenir au 1 er janvier 2023. Le niveau des pensions au 1 er janvier 2023 sera donc supérieur de 4,8 % à leur niveau au 1 er janvier 2022, tandis que leur niveau au 1 er juillet 2023 n'excédera que de 0,8 % leur niveau au 1 er juillet 2022 ; au total, leur niveau global augmentera de 2,8 % en 2023 par rapport à 2022.
* 771 Le régime de retraite des agents des collectivités locales, géré par la CNRACL, est confronté aux conséquences des politiques de maîtrise de la masse salariale dans la fonction publique territoriale et hospitalière, qui limite le nombre de cotisants, tandis que la population de pensionnés s'accroît sensiblement au gré du vieillissement démographique.
* 772 Loi n° 2022-1158 du 16 août 2022 portant mesures d'urgence pour la protection du pouvoir d'achat.
* 773 Source : CCSS, rapport d'octobre 2022.
* 774 Conformément à la LFSS pour 2022.
* 775 Article 10.
* 776 Décret n° 2022-1370 du 27 octobre 2022 relatif à la revalorisation de l'allocation de soutien familial.
* 777 Prévu à l'article 10.
* 778 Proposition de loi n° 87 (2021-2022) de M. Olivier Henno et plusieurs de ses collègues, adoptée par le Sénat le 2 février 2022.
* 779 Les prises en charge du FSV au titre des périodes de chômage sont calculées en multipliant le nombre de chômeurs concernés par une cotisation forfaitaire, qui correspond à l'application du taux de cotisation vieillesse en vigueur à une assiette égale à 90 % du Smic horaire multiplié par la durée annuelle du travail.
* 780 Décret n° 2022-23 du 11 janvier 2022 relatif au transfert à la Caisse d'amortissement de la dette sociale des déficits du régime général, du Fonds de solidarité vieillesse et des établissements publics de santé à effectuer en 2022, article 1 er .